Деформирующий спондилоартроз что это такое: Лечение спондилоартроза пояснично крестцового отдела позвоночника в Москве в клинике Дикуля: цены, запись на прием
Лечение спондилоартроза пояснично крестцового отдела позвоночника в Москве в клинике Дикуля: цены, запись на прием
Спондилоартроз (остеоартрит) – распространенная патология поясничного отдела позвоночника. Спондилоартроз пояснично-крестцового отдела позвоночника чаще встречается у пожилых людей, но он может также развиться у людей выполняющих тяжелую физическую работу, страдающих ожирением , или у любого, у кого была предыдущая травма позвоночника.
Остеоартрит поясничного отдела позвоночника развивается в суставах, которые соединяют сегменты позвоночника. Каждый позвонок связан с другим позвонком в трех местах. Перед спинным мозгом позвонки разделены спинномозговым диском. За спинным мозгом позвонки связаны двумя небольшими суставами, которые называются фасеточными. Эти суставы вместе с межпозвоночным диском позволяют позвоночнику двигаться и совершать такие движения, как наклон и разгибание или ротация спины .
Лечение спондилоартроза пояснично – крестцового отдела позвоночника может быть как консервативным, так и оперативном, и выбор тактики лечения зависит, в основном, от клинической картины.
Причины
Общими причинами развития остеоартрита фасеточных суставов поясничного отдела позвоночника являются следующие:
- Дегенеративные изменения в суставах и износ суставов с течением времени.
- Дегенерация диска может привести к уменьшению расстояния между позвонками, что будет увеличивать нагрузку на фасеточные суставы, ускоряя износ этих суставов.
- Движения туловища назад (экстензии) могут приводить к давлению на фасеточные суставы, что может привести к дегенеративным изменениям.
- Внезапное падение или травма, такая как авария, на автомобиле, могут привести к повреждению фасеточных суставов, увеличивая и ускоряя износ суставов.
- Генетические факторы могут влиять на вероятность развития дегенеративного заболевания суставов.
- Повторяющиеся стрессовые травмы, такие как подъем или перенос тяжелых предметов, могут вызвать раздражение суставов и развитие дегенерации.
Симптомы
Симптомы спондилоартроза поясничного отдела позвоночника будут зависеть от того, какой именно двигательный сегмент поврежден больше всего и степени воздействия на близлежащие нервные структуры.
Симптомы могут варьироваться от легких, до тяжелых и могут имитировать симптомы патологии диска:
- Боль в спине или радикулярная боль с иррадиацией в ягодицу, в ногу и простирающаяся вниз, позади колена, реже в переднюю части ноги или в стопу.
- Боль и болезненность локализуются на уровне вовлеченного в патологический процесс фасеточного сустава.
- Мышечный спазм и вынужденные изменения в позе.
- Потеря движений, таких как невозможность разгибаться, наклонять туловище в сторону или сохранять вертикальное положение тела в течение длительного периода времени.
- Могут быть нарушения ходьбы и стояния при выраженном патологическом процессе
- Сидение обычно более комфортно.
- Изменение нормальной поясничной кривизны или лордоза.
- Развитие стенозоподобных симптомов.
- Скованность в суставах после периода отдыха.
- Боль после избыточной активности и облегчение боли после отдыха.

- Может отмечаться некоторая отечность на уровне патологически измененных фасеточных суставов.
- Мышечная слабость в нижних конечностях или симптомы синдрома конского хвоста при развитии спинального стеноза
Диагностика
Пациент, который чувствует боль или скованность в спине более двух недель, должен обратиться к врачу для проведения физического обследования.
История болезни
Врач должен оценить историю болезни пациента, изучить симптомы, характеристики боли и функцию суставов, как и когда симптомы начались и как они изменились с течением времени.
Врачу также необходимо выяснить наличие сопутствующей патологии, наличие предыдущего лечения, семейную историю и вредные привычки (например, потребление алкоголя, курение и т. д.),
Физический осмотр. Врачу необходимо провести физический осмотр, чтобы оценить общее состояние здоровья пациента, состояние мышц и костей, нервную проводимость, рефлексы и мобильность суставов позвоночника.
Врачу также необходимо получить информацию о мышечной силе, гибкости и способности пациента выполнять повседневную деятельность, такую ??как ходьба, сгибание и вставание.
Пациенту может потребоваться выполнить некоторые движения, чтобы врач мог понять диапазон движений и определить, какие движения усиливают симптоматику.
Инструментальные методы диагностики
Рентгенография – врач, может назначить рентген для того, чтобы увидеть, есть ли травма суставов позвоночника и насколько он обширна. Рентген может показать потерю хряща, изменения костей и расположение возможных костных разрастаний (остеофитов).
Дополнительные методы диагностики, которые могут потребоваться, чтобы исключить другие причины боли или подтвердить наличие спондилоартроза:
ПЭТ. Сканирование костей используется для того , чтобы исключить воспаление, рак, инфекцию или небольшой перелом.
КТ – сканирование может быть выполнено для более точного измерения степени сужения спинального канала и морфологические изменения окружающих структур.
МРТ. Магнитно-резонансная томография – это метод, который может очень детально морфологическую картину спинного мозга, нервных корешков, межпозвоночных дисков, связок и окружающих тканей.
Лечение
Лечение спондилоартроза пояснично-крестцового отдела позвоночника направлено как на уменьшение симптоматики, так и приостановку прогрессирования патологических процессов в суставах или костях.
Большинство врачей придерживаются консервативного подхода на начальном этапе лечения, и только потом рассматриваются инвазивные варианты, но только в том случае, если симптомы не поддаются консервативной терапии или появляются серьезные неврологические признаки.
Некоторые из наиболее распространенных методов лечения спондилоартроза поясничного отдела позвоночника:
- Физическая терапия (ЛФК) используется для укрепления мышц поясничного отдела позвоночника. Более сильные мышцы лучше поддерживают позвоночник и, таким образом, уменьшается нагрузка на фасеточные суставы.

- Снижение веса улучшает симптомы, просто уменьшая нагрузку на поясничный отдел позвоночника. Хотя снижение веса может быть трудной задачей для некоторых пациентов, тем менее, упражнения с низким уровнем воздействия (например, плавание) в сочетании с низкокалорийной диетой часто позволяют добиться результатов, необходимых для облегчения болевых проявлений.
- Медикаментозное лечение. Противовоспалительные препараты могут уменьшать отек и воспаление в области фасеточных суставов . В то время как безрецептурные препараты, такие как Aleve (напроксен) или Advil (ибупрофен), часто могут обеспечить достаточное облегчение симптомов , иногда требуются более сильные ,отпускаемые по рецепту лекарства, такие как Voltaren (диклофенак) и Arthrotec (диклофенак / мизопростол).
- Применение холода и тепла также может быть эффективным для облегчения боли в поясничном отделе позвоночника. Тепло может помочь «ослабить» позвоночник перед физической активностью, в то время как лед лучше всего использовать после активности, для уменьшения воспаления.

- Мануальная терапия. Манипуляции широко используются для лечения заболеваний позвоночника . Хотя мануальная терапия и не позволяет восстановить в полном объеме амплитуду движений в двигательных сегментах позвоночника и восстановить структуру позвоночника, тем не менее, манипуляции позволяют уменьшить болевые проявления и улучшить мобильность .
- Эпидуральные инъекции включают: введение стероида, (кортизон или аналоги) в область защемленного нерва. Кортизон может воздействовать на иммунную систему, тем самым уменьшая локализованное воспаление и корешковую боль.
Дополнительные методы лечения включают иглоукалывание, массаж, магнитную терапию, натуропатические средства и другие прямые или косвенные формы задней те. Хотя научные данные, подтверждающие эти альтернативные методы лечения, в основном отсутствуют, большинство из них имеют мало побочных эффектов и являются разумными вариантами, если они используются в сочетании со стандартным медицинскими методами лечения.
Осложнения спондилоартроза пояснично-крестцового отдела позвоночника
Остеоартрит редко вызывает тяжелые неврологические дисфункции из-за компрессии нервных структур.
Тем не менее, со временем дегенеративные изменения могут вызывать стеноз позвоночника, а это означает, что сужение позвоночного канала может вызвать компрессию спинного мозга и нервных корешков.
Стеноз позвоночника может быть осложнением спондилоартроза.
Синдром Cauda equina – это расстройство, вызванное компрессией нервов нижней части спинного мозга разрастанием тканей или межпозвонковым диском – это достаточно редкое осложнение остеоартита, которое может вызвать серьезные неврологические проблемы.
Хирургическое лечение
В случае тяжелого спондилоартроза, который не удается лечить консервативно, может быть показана операция.
Как правило, вопрос об операции рассматривается в случае, если пациент испытывает некоторые из следующих симптомов:
- Увеличение корешковой боли
- Усиление боли или раздражения нервов
- Ассоциированное повреждение дисков
- Если дегенеративные изменения в фасеточных суставах привели к компрессии нервных корешков, то возникает корешковый синдром.
 Это вызывает корешковую боль, слабость и стенозоподобные симптомы. В этом случае может быть показано хирургическое вмешательство, чтобы высвободить нервный корешок и удалить избыточные дегенеративные разрастания тканей, оказывающих давление на корешок. Одна из таких процедур называется фораминотомией. Кроме того, используется такая операция как слияние позвонков (спондилодез)
Это вызывает корешковую боль, слабость и стенозоподобные симптомы. В этом случае может быть показано хирургическое вмешательство, чтобы высвободить нервный корешок и удалить избыточные дегенеративные разрастания тканей, оказывающих давление на корешок. Одна из таких процедур называется фораминотомией. Кроме того, используется такая операция как слияние позвонков (спондилодез) - Слияние позвонков – это хирургическая процедура, используемая для устранения движения между прилегающими позвонками. Когда все другие методы лечения не обеспечивают облегчения, слияние позвоночника может быть разумным вариантом для лечения тяжелого спондилоартроза.
Самопомощь
- Самолечение важно при боли, вызванной спондилоартрозом, потому что боли могут увеличиваться или снижаться в течение нескольких дней.
- Эксперты обнаружили, что даже при наличии боли длительное нахождение в постели нежелательно. Поэтому, рекомендуется продолжать нормальную физическую деятельность.

- Однако следует избегать всего, что могло бы усугубить состояние, например, поднятие тяжелых грузов.
- Некоторые люди получают эффект от применения тепла или льда для лечения боли в спине.
- Сон с подушкой между ногами может быть полезен для болей в пояснице. Также хорошую поддержку может оказывать ортопедический матрас.
Прогноз
- Прогноз для большинства случаев поясничного спондилоартроза хороший.
- У многих людей со спондилоартрозом нет никаких симптомов.
- Большинство случаев хорошо реагируют на консервативное лечение в течение пары недель.
- Однако симптомы могут повторяться позже.
- Примерно в 1 из 10 случаев у человека может развиться стойкая хроническая боль.
Лечение спондилоартроза – Медицинский центр “Мирт”
Спондилоартроз позвоночника – патология хроническая, преимущественно возрастная. Однако недостаточная подвижность современного человека, обусловленная благами цивилизации, привела к значительному омоложению позвоночных недугов.
Если раньше диагноз спондилоартроз отдела позвоночника (грудного, шейного или пояснично – крестцового) встречался в амбулаторных картах пожилых пациентов, то сегодня такое заключение можно получить даже в 35 – летнем возрасте. Патологию можно и нужно лечить. Занимаются проблемой врачи – неврологи, ортопеды, вертебрологи.
Дословное определение спондилоартроза
У термина спондилоартроз греческое происхождение. В переводе spondylos означает позвонок, сустав греки называют arthron. Несложно догадаться, что спондилоартроз шейного отдела – это воспаление суставов, расположенных в шее, спондилоартроз поясничного отдела – в пояснице и т. д. Позвоночные суставы образуются соединением отростков двух смежных позвонков. Называются они фасеточными или дугоотростчатыми. Если у пациента выявлен спондилоартроз грудного отдела или любого другого, это значит:
- Что гиалиновый хрящ, покрывающий сустав, износился и деформировался
- Высота позвонков снизилась
- Развилось воспаление окружающих тканей, связок и околосуставных мышц
Хорошая иннервация в области позвоночных суставов способствует тому, что вы не сможете проигнорировать обострение болезни. Патология заявляет о себе сильными болевыми приступами, возникающими при наклонах и поворотах туловища. К примеру, спондилоартроз пояснично – крестцового отдела при обострениях может лишить вас возможности не только без боли наклоняться, но и просто стоять.
Патология заявляет о себе сильными болевыми приступами, возникающими при наклонах и поворотах туловища. К примеру, спондилоартроз пояснично – крестцового отдела при обострениях может лишить вас возможности не только без боли наклоняться, но и просто стоять.
Почему возникает спондилоартроз позвоночника?
Хоть основной причиной болезни считаются возрастные изменения структуры фасеточных суставов, но это далеко не единственный фактор риска. Не меньшую опасность представляют:
- Дефекты позвонков врожденные и приобретенные
- Обменные изменения, в т.ч. ожирение
- Нарушения осанки, в т.ч. сколиоз
- Остеохондроз
- Микротравмы и травмы
- Профессиональные занятия спортом
- Трудовая деятельность, сопряженная с длительным пребыванием тела в одной позе
- Недостаточная подвижность
- Плоская стопа
Как диагностируют спондилоартроз позвоночника?
Самый простой метод диагностики – рентгенография, точнее, спондилография, раз уж вопрос касается позвоночника. Каждый отдел позвоночника снимают отдельно, но в нескольких проекциях. При необходимости врач – рентгенолог проведет дополнительное обследование при разгибании или сгибании позвоночника, в разных положениях.
Каждый отдел позвоночника снимают отдельно, но в нескольких проекциях. При необходимости врач – рентгенолог проведет дополнительное обследование при разгибании или сгибании позвоночника, в разных положениях.
На смену традиционному рентгену пришли современные методы диагностики – КТ и МРТ. Эти диагностические приемы отличаются высокой точностью, для полноты картины может применяться контрастирование.
На обследование – в “Мирт”
Жители Костромы, области, а также других регионов могут пройти подробную диагностику в медицинском центре “Мирт”. В центр несложно проехать и нетрудно записаться на прием – посредством телефона или электронной регистратуры.
На сайте медицинского центра “Мирт” вы найдете подробную информацию, и даже сможете самостоятельно выбрать специалиста, к которому хотите попасть. Стоимость услуг в клинике “Мирт” доступная, качество обслуживания – отличное. Прием ведут специалисты высокой квалификации, опытные профессионалы. Оборудование в медицинском центре соответствует новейшим мировым стандартам.
Как и где пройти диагностику мы выяснили, теперь расскажем, как вы можете заподозрить у себя заболевание.
Клинические признаки спондилоартроза позвоночника
Понятно, что симптоматика недуга полностью зависит от локализации спондилоартроза. Объединяющим и главным симптомом можно назвать боль. Она бывает разной по длительности и интенсивности, зависит от распространенности процесса.
При спондилоартрозе шейного отдела к боли могут присоединяться неврологические симптомы – головокружение, тошнота, шум в ушах, расстройства зрительные и координационные.
Спондилоартроз грудных позвонков затруднит наклоны и прогибы, а также может провоцировать онемение пальцев.
При локализации недуга в пояснице, крестце могут болеть ягодицы и ноги, вы будете испытывать дискомфорт при сидении на стуле, при вынужденной долгой ходьбе.
Развивающийся спондилоартроз может проявляться утренней скованностью, сходной с таким же симптомом при артрозах другой локализации. Очень важно своевременно принимать простые меры – делать гимнастику, не переедать, активно отдыхать. Это позволит позвоночнику стареть медленнее. Крепкий мышечный корсет спины очень важен для здоровья позвонков. Поэтому надеяться, что спондилоартроз можно вылечить лекарствами, было бы неразумно.
Очень важно своевременно принимать простые меры – делать гимнастику, не переедать, активно отдыхать. Это позволит позвоночнику стареть медленнее. Крепкий мышечный корсет спины очень важен для здоровья позвонков. Поэтому надеяться, что спондилоартроз можно вылечить лекарствами, было бы неразумно.
Спондилоартроз: лечение
Врачи нашего центра подберут вам оптимальную схему лечения заболевания. Лечение спондилоартроз предполагает длительное и комплексное. На начальных стадиях предпочтительна консервативная терапия, применение медикаментов группы НПВП, миорелаксантов и анальгетиков. Позже назначается физиотерапия, вытяжение, гимнастика. Нередко для облегчения состояния назначаются внутрисуставные инъекции, методикой которых наши доктора владеют в совершенстве. В нашем центре успешно используются разные методы борьбы с болевыми синдромами, лечебные блокады, физиотерапия. Активно применяется с этой целью радиочастотная термоаблация или денервация межпозвоночных ( дугоотростчатых) суставов при помощи американского радиочастотного генератора “COSMAN”. Процедура делается однократно, пункционно через тонкую иголочку, тем не менее обладает высокой эффективностью при болях в шее и в пояснице.
Процедура делается однократно, пункционно через тонкую иголочку, тем не менее обладает высокой эффективностью при болях в шее и в пояснице.
Врачи центра “Мирт” подробно объяснят, какой режим вы должны соблюдать, дадут рекомендации по улучшению качества жизни и дальнейшему лечению.
В случаях, когда консервативная терапия безрезультатна, применяются хирургические способы лечения. Приложите все усилия, чтобы радикальные методы лечения вам не понадобились.
Спондилоартроз пояснично-крестцового отдела позвоночника: признаки, диагностика и лечение
Как развивается болезнь
Спондилоартроз пояснично-крестцового отдела позвоночника связан с дегенеративным поражением и воспалением костной структуры хребта. Самостоятельным заболевание быть не может, так как происходит разрушение позвонков и хрящей. Всегда на фоне спондилоартроза диагностируют остеохондроз.
В ходе развития дегенерации нарушается функциональность и подвижность скелета человека. В результате нормальные клетки костной ткани заменяются соединительной, возникают остеофиты. Такое изменение является неблагоприятным и приводит к нарушению в работе суставов, межпозвоночных дисков, сухожилий и связок позвоночника.
В результате нормальные клетки костной ткани заменяются соединительной, возникают остеофиты. Такое изменение является неблагоприятным и приводит к нарушению в работе суставов, межпозвоночных дисков, сухожилий и связок позвоночника.
Патологию провоцируют травмы и возрастной износ ткани. В официальной медицине понятия «спондилоартроз» не существует, так как этот термин является общим и включает в себя несколько диагнозов, признанных «спондилопатиями»:
- Болезнь Бехтерева или анкилозирующий спондилит – хроническая болезнь, проявляющаяся воспалительными процессами в крестцово-повздошных суставах и межпозвонковых дисках позвоночника.
- Псориатический артрит возникает на фоне развития псориаза.
- Реактивный артрит относится к аутоиммунному поражению суставных тканей и развивается в ответ на воспаление инфекционного происхождения.
- Энтеропатический артрит – это поражение суставной сумки, возникающее на фоне воспалительного процесса в кишечнике.
Если возникли в организме дегенеративные процессы, их невозможно обратить. При своевременном обращении к врачу удастся затормозить развитие болезни с помощью приема медикаментов, проведения ЛФК и посещения массажиста. Спондилоартроз опасен тем, что длительно ухудшает качество жизни пациента, несмотря на то, что прямую угрозу здоровью больного он не несет. Рекомендуется обращаться за помощью к опытному вертебрологу, ревматологу, неврологу или травматологу.
При своевременном обращении к врачу удастся затормозить развитие болезни с помощью приема медикаментов, проведения ЛФК и посещения массажиста. Спондилоартроз опасен тем, что длительно ухудшает качество жизни пациента, несмотря на то, что прямую угрозу здоровью больного он не несет. Рекомендуется обращаться за помощью к опытному вертебрологу, ревматологу, неврологу или травматологу.
Что провоцирует появление спондилоартроза
Важную роль в появлении патологии играет наследственный фактор и образ жизни. Наиболее высокий шанс заработать болезнь возникает у лиц, ведущих малоактивный образ жизни и у профессиональных спортсменов. В первой ситуации идет речь о гиподинамии, когда вследствие замедленных обменных процессов происходит истончение хрящевой и костной ткани.
При умеренной двигательной активности усвоение кальция в позвоночном столбе улучшается. Профессиональный спорт связан с избыточными нагрузками на организм, что изнашивает скелет, если спортсмен поднимает большой вес. Также способствуют появлению заболевания травмы.
Также способствуют появлению заболевания травмы.
При ожирении также нарушается метаболизм. При избыточной массе тела возникает повышенная нагрузка на скелет человека, что ускоряет изнашивание хрящевой и костной ткани. В результате человек начинает страдать от дегенеративных осложнений уже в раннем возрасте.
Также спондилоартроз пояснично-крестцовый может возникнуть при наличии основных факторов:
- Наличие сопутствующих заболеваний позвоночника, провоцирующих разрушение хрящей и костей.
- Травмы поясницы или крестцовой области также становятся причиной болезни.
- Наличие плоскостопия.
- Трудности с поддержанием правильной осанки.
- Избыточная физическая нагрузка, включая вредные рабочие условия.
- Эндокринные сопутствующие нарушения, которые негативно влияют на метаболические процессы в организме.
- Патологии в развитии позвоночника, включая аномалию тропизма.
Болезнь с годами молодеет. Теперь дегенеративные патологии позвоночника в молодом возрасте не являются редкостью.
Симптомы спондилоартроза
Долгий период заболевание протекает бессимптомно. Со временем начинает появляться слабый дискомфорт. Легкие болевые ощущения редко волнуют пациента, поэтому он не спешит обращаться за помощью. Когда боль нарастает и начинает донимать ежедневно даже в состоянии покоя, приходится записаться на прием к ортопеду или неврологу. При запущенной стадии болезни человек может стать инвалидом.
Какие специфические симптомы указывают на спондилоартроз пояснично-крестцового отдела:
- Боль, распространяющаяся от поясницы до поверхности ягодиц.
- По утрам возникает чувство скованности движений.
- Нередко появляются прострелы в крестец от поясницы.
- У пациента снижается физическая активность.
- Возникает слабость и разбитость, снижается трудоспособность.
- Движения утруднены, особенно в утреннее время.
Стадии заболевания
Существует несколько стадий развития спондилеза:
- На начальной стадии патология протекает бессимптомно и пациент ничего не чувствует в области межпозвоночных дисков.
 Специалисты также не отмечают неблагоприятных структурных изменений в пояснично-крестцовом отделе, так как подвижность позвоночника сохранена. Если на этой стадии провести исследование, то в ходе рентгенографии можно уже заметить структурные изменения. Обычно спондилоартроз первой степени обнаруживают случайно. В ходе рентгенологического исследования видно зоны стирания и высыхания в местах поражения. Подвижность между позвонками снижена. Эластичность ухудшена. Если начать своевременную терапию, то скорость развития патологии существенно замедляется на этой стадии.
Специалисты также не отмечают неблагоприятных структурных изменений в пояснично-крестцовом отделе, так как подвижность позвоночника сохранена. Если на этой стадии провести исследование, то в ходе рентгенографии можно уже заметить структурные изменения. Обычно спондилоартроз первой степени обнаруживают случайно. В ходе рентгенологического исследования видно зоны стирания и высыхания в местах поражения. Подвижность между позвонками снижена. Эластичность ухудшена. Если начать своевременную терапию, то скорость развития патологии существенно замедляется на этой стадии. - На второй стадии пациент уже обращается к врачу. Возникает деформирующий спондилоартроз. На данном этапе развития появляются стойкие и непрекращающиеся боли в спине, фасеточных суставах, даже в состоянии покоя. Пациент плохо спит, так как неприятные ощущения чувствуются сквозь сон. В пораженном месте невооруженным глазом видно припухлость и покраснение. Если заниматься ЛФК, то неприятные ощущения будут стихать на недолгий период, а затем возвращаться.
 На этом этапе уже необходимо использовать консервативную медикаментозную терапию, направленную на купирование острого болевого синдрома. Пациенту вводят новокаиновые блокады, делают компрессы, используют НПВС. Когда острый период пройдет, больному можно делать массажи и проводить ЛФК.
На этом этапе уже необходимо использовать консервативную медикаментозную терапию, направленную на купирование острого болевого синдрома. Пациенту вводят новокаиновые блокады, делают компрессы, используют НПВС. Когда острый период пройдет, больному можно делать массажи и проводить ЛФК. - Третья степень – терминальная. Относится к запущенному варианту, когда пациент долго игнорировал тяжелые болезненные ощущения, затяжного характера, не обращаясь очень долго к врачу. Нередко на фоне терминальной стадии спондилоартроза диагностируют спондилолистез – смещение позвонка, проявляющееся мышечным напряжением, скованностью и болью. Болевой синдром сильный, жгучий и чаще отдает в ноги. Это указывает на повреждение остеофитами нервных окончаний. Когда корешки спины зажаты, происходит простреливающее ощущение в конечность. Обычно неприятные боли затрагивают ягодичную область, бедро или икроножную мышцу.
В случае развития терминальной стадии болезни консервативная терапия не будет эффективной. Показано оперативное вмешательство, устраняющее отложения остеофитов. Если их не удалить, они передавят полностью нервные окончания и больной не сможет ходить.
Показано оперативное вмешательство, устраняющее отложения остеофитов. Если их не удалить, они передавят полностью нервные окончания и больной не сможет ходить.
Диагностика заболевания
Перед проведением диагностики проводится первичный осмотр пациента у терапевта или невролога в стоячем положении. Если специалист видит признаки патологии, связанной с дегенеративными процессами в костной ткани спины, он направляет больного к более узконаправленным врачам. Другой специалист может назначить комплекс диагностических исследований, включающий:
- Рентгенографию пояснично-крестцового отдела позвоночника.
- Назначение анализов крови.
- Проведение МРТ.
На основе этих исследований ставят диагноз и назначают соответствующие методы лечения.
При проведении рентгенографии видны структурные изменения на более поздних стадиях. Если болезнь только начала развиваться, то каких либо признаков дегенерации суставов и костей можно не заметить. Поэтому дополнительно используются другие методы исследования.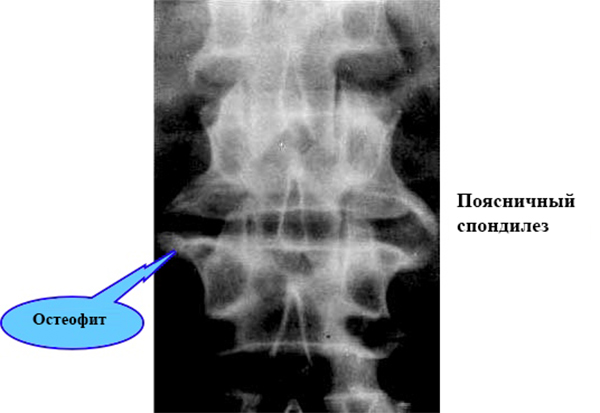
При проведении анализа крови важно сдать комплекс ревмопроб, СОЭ и С-реативный белок. Если все показатели повышены, это с большой вероятностью указывает на развитие воспалительного процесса в организме. Повышенное значение показателей имеет важный диагностический критерий в постановке диагноза.
Проведение магнитно-резонансной томографии необходимо для установки полного клинического заключения. Данный исследовательский метод помогает рассмотреть твердые и мягкие ткани с мельчайшими деталями. МРТ выявит точную причину болезненности в спине. Метод распознает поврежденные хрящи и воспаление в позвоночнике на ранних стадиях, когда рентген не дал результата.
Лечение спондилоартроза пояснично-крестцового отдела
Терапия зависит от стадии болезни. В остром периоде схема лечения приблизительно одинаковая, независимо от степени патологии. Болевой синдром купируют препаратами, направленными на снятие воспаления и болезненности.
Фармакологические методы терапии включают:
- Нестероидные противовоспалительные средства.
 Эти средства помогут купировать воспаление и сильную боль, связанную с дегенеративным процессом. Лучшими лекарствами по силе действия являются – Диклофенак, Индометацин, Кетопрофен, Напроксен. Средства сильные, но не подходят для длительного использования. Их можно принимать не более нескольких дней. Затем рекомендуют перейти на НПВС более щадящего действия. Примеры – Мелоксикам, Нимесил, Целекоксиб. Эти средства меньше поражают слизистую оболочку желудка, поэтому их можно использовать в течение нескольких недель. Также существуют недоказанные данные, что препараты на основе Мелоксикама способствуют восстановлению хрящей ткани лучше, чем хондропротекторы.
Эти средства помогут купировать воспаление и сильную боль, связанную с дегенеративным процессом. Лучшими лекарствами по силе действия являются – Диклофенак, Индометацин, Кетопрофен, Напроксен. Средства сильные, но не подходят для длительного использования. Их можно принимать не более нескольких дней. Затем рекомендуют перейти на НПВС более щадящего действия. Примеры – Мелоксикам, Нимесил, Целекоксиб. Эти средства меньше поражают слизистую оболочку желудка, поэтому их можно использовать в течение нескольких недель. Также существуют недоказанные данные, что препараты на основе Мелоксикама способствуют восстановлению хрящей ткани лучше, чем хондропротекторы. - Глюкокортикостероиды – гормональные препараты системного действия, используемые в виде внутрисуставных или внутримышечных инъекций. Обладают мощным противовоспалительным, противошоковым действием. Помогают быстро купировать болевой синдром локализировано, если НПВС не оказывают требуемого эффекта. Не подходят для длительного использования, так как могут вызвать признаки гиперкортицизма – синдром истощения надпочечников.
 Примеры препаратов – Дипроспан, Дексаметазон, Гидрокортизон.
Примеры препаратов – Дипроспан, Дексаметазон, Гидрокортизон. - Миорелаксанты являются важной составляющей в терапии болезней позвоночника. Одна из проблем заболеваний по части ревматологии – мышечная ригидность. Мышечный корсет человека, при развитии дегенеративных изменений в скелете, претерпевает негативные изменения. Некоторые мышцы становятся перенапряженными, а другие приходят в гипотонус. Зажатые и спастичные мышцы вызывают боль, которую также нужно купировать посредством расслабления. Миорелаксанты системного типа действия убирают болевые ощущения в мышцах при курсовом использовании. Примеры торговых названий – Баклофен, Сирдалуд, Мидокалм.
- Базисные противовоспалительные средства. Используются в тяжелых ситуациях, когда НПВС и ГКС не могут полностью купировать боль и воспаление. Эти медикаменты обладают большим перечнем побочных эффектов, поэтому должны назначаться осторожно. Примеры лекарственных средств – Метотрексат, Сульфасалазин, Лефлуномид.
- Генно-инженерные биологические средства.
 Примеры лекарств – Инфликсимаб, Адалимумаб, Этанерцепт, Голимумаб. Их редко назначают, используя в том случае, когда консервативная медикаментозная терапия оказалась неэффективной. Существуют противоречивые данные, в которых указано, что эти средства обладают хорошим терапевтическим эффектам, а в других исследованиях имеется противоположное мнение.
Примеры лекарств – Инфликсимаб, Адалимумаб, Этанерцепт, Голимумаб. Их редко назначают, используя в том случае, когда консервативная медикаментозная терапия оказалась неэффективной. Существуют противоречивые данные, в которых указано, что эти средства обладают хорошим терапевтическим эффектам, а в других исследованиях имеется противоположное мнение. - Хондропротекторы назначают уже после купирования обострения, в качестве профилактики болевых ощущений в реабилитационный период. Эти лекарства улучшают трофику и регенерацию хрящевой ткани в суставах. Есть клинические исследования, подтверждающие как эффективность, так и бесполезность хондропротекторов. Поэтому данные о таких препаратах противоречивы. Примеры торговых названий – Дона, Алфлутоп, Хондрогард.
Немедикаментозные методы в консервативной терапии включают:
- Физиотерапевтические процедуры. В восстановительный период после обострения рекомендуется посещать сеансы физиотерапии для предупреждения повторных осложнений.
 В ходе процедур используют витаминные препараты, тепловые смеси на аппаратах, с помощью которых больное место выгревают. Это предупреждает возникновение острого воспалительного процесса, улучшает кровоток в больном месте. Физиотерапия ускоряет местные метаболические процессы в пораженном отделе позвоночника.
В ходе процедур используют витаминные препараты, тепловые смеси на аппаратах, с помощью которых больное место выгревают. Это предупреждает возникновение острого воспалительного процесса, улучшает кровоток в больном месте. Физиотерапия ускоряет местные метаболические процессы в пораженном отделе позвоночника. - Мануальная терапия. Этот метод лечения не следует игнорировать. С помощью специальных массажных техник и методов работы с пациентом двигательная активность позвоночника улучшается. В ходе проведения массажей, зажатые мускулы расслабляются, что распределяет нагрузку на мышцы спины более равномерно. В результате пациент начинает себя чувствовать намного лучше. Исчезают хронические боли, расправляется осанка. Рекомендуется проходить сеансы массажа несколько раз в год.
- Лечебная физкультура. С помощью упражнений ЛФК человек улучшает двигательный паттерн, учится держать правильную осанку. Необходимая и регулярная физическая нагрузка улучшает общее самочувствие, приводит мышечный корсет в тонус.
 Рекомендуется выполнять ежедневно комплекс ЛФК, чтобы поддерживать результат от занятий.
Рекомендуется выполнять ежедневно комплекс ЛФК, чтобы поддерживать результат от занятий.
Радикальный метод решения проблемы – проведение оперативного вмешательства. При сильном разрастании остеофитов происходит передавливание нервных окончаний, что может полностью обездвижить нижние конечности у человека. Чтобы пациент не стал инвалидом полностью, необходимо провести хирургическое вмешательство, направленное на удаление разросшихся участков – остеофитов.
Мнение редакции
Спондилоартроз пояснично-крестцового отдела – это группа заболеваний, которые характеризуются развитием дистрофических и воспалительных изменений в позвоночнике. Подобные заболевания протекают долго, мучительно, с периодами обострения и ремиссии. Чтобы замедлить развитие патологии, необходимо применять консервативные методы лечения.
Спондилоартроз — Заболевания — Медкомпас
Спондилоартроз представляет собой дистрофически-дегенеративное заболевание позвоночных суставов (артроз межпозвоночных суставов).
В основе заболевания лежит поражение всех составных элементов суставов позвоночника. Структура суставного хряща нарушается, разрушаются субхондральные отделы позвонков, уплотняются капсулы, связки сустава и короткие мышцы, окружающие сустав.
Вследствие этого суставная щель суживается, межпозвонковый диск проседает, суставные края уплотняются, на краях суставных поверхностей образуются костные разрастания, суставные отростки удлиняются и деформируются. Позвоночник стает нестабильным или гипермобильным.
Заболевание часто встречается у людей пожилого возраста, хотя в последнее время страдают и молодые люди.
Симптомы болезни
Спондилоартроз проявляется постоянными ноющими болями в спине, которые усиливаются при движении и физической нагрузке. Боль имеет четкую локализацию, то есть болит тот отдел, где развился спондилоартроз. Боль не иррадиирует и не сопровождается онемением конечностей.
Больной ощущает дискомфорт и ограничение движения в пораженном отделе. Глубокие мышцы позвоночника находятся в гипертонусе, что является причиной утренней скованности, на которую жалуются пациенты.
Глубокие мышцы позвоночника находятся в гипертонусе, что является причиной утренней скованности, на которую жалуются пациенты.
Причины болезни
В раннем возрасте заболевание может развиваться при врожденных аномалиях развития позвоночника, таких как: сакрализация, люмбализация, ассиметрично расположенные дугоотросчатые суставы, не заращение дужек позвоночника. Кроме того, спондилоартрит может быть следствием:
- Травм
- Хронических микротравм
- Постоянной статической и динамической нагрузки в нефизиологической позе
- Нарушения осанки
- Искривления позвоночника
- Плоскостопии
- Длительных физических нагрузок
- Остеохондроза.
Факторами риска является малоподвижный образ жизни, ожирение, нарушение обмана веществ.
Диагностика
Диагностика спондилоартроза включает в себя:
- Осмотр и консультацию травматолога, ортопеда или вертебролога. Врач узнает, когда появились симптомы заболевания, наличие врожденных или хронических патологий опорно-двигательного аппарата, а также факторов риска, локализацию и силу боли, жалобы
- Рентгенологическое исследование в прямой и боковых проекциях.
 Исследование позволяет выявить изменения в фасеточных суставах, наличие дегенеративных изменений, остеофитов, состояние остистых и поперечных отростков, высоту суставной щели.
Исследование позволяет выявить изменения в фасеточных суставах, наличие дегенеративных изменений, остеофитов, состояние остистых и поперечных отростков, высоту суставной щели. - Для более детального обследования назначают компьютерную или магнитно-резонансную томографию. Преимущества этих исследований в том, что они, помимо всего вышеперечисленного, позволяют определить степень сужения позвоночного канала.
- Радиоизотопное сканирование позволяет выявить воспалительный процесс в фасеточных суставах.
- Допплерографию сосудов вертебробазилярного бассейна. Это исследование показано при поражении спондилоартритом шейного отдела позвоночника.
Осложнения
При отсутствии лечения возможно прогрессирование заболевания, которое приводит к осложнениям. Наиболее частыми из них являются ограничение подвижности позвоночника, сдавление нервных стволов и артерий.
Лечение болезни
Лечение спондилоартроза направлено на устранение болей в спине, а так же на причины, вызвавшие заболевание.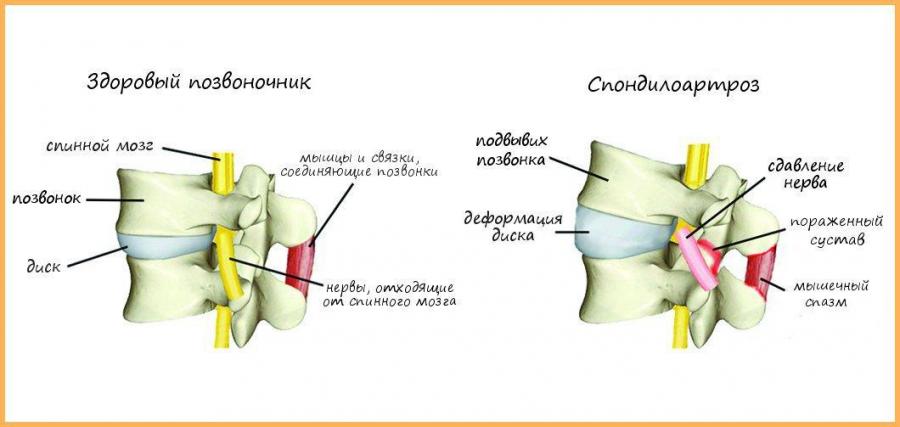
Наиболее распространенными и эффективными методами лечения являются:
- Медикаментозное лечение (анальгетики, НПВС (таблетки и мази), хондропротекторы, миорелаксанты, гормоны)
- Лечебный массаж
- Лечебная гимнастика и физкультура
- Физиопроцедуры (СМТ, УВЧ)
- Иглорефлексотерапия
- Вытяжение позвоночника
- Лечебные блокады.
При неэффективности консервативной терапии проводят хирургическое лечение, которое заключается в малоинвазивной деструкции болевых окончаний или установке межостистого спейсера.
Что такое Деформирующий спондилез? Спондилоартроз? Спондилолистез?
/ / /Что такое Деформирующий спондилез? Спондилоартроз? Спондилолистез?
Отделения и центры
Методы лечения
Методы диагностики
Заболевания и симптомы
Эти вопросы могут появиться у пациента после выполнения магнитно-резонансной томографии (МРТ) позвоночника. В заключении МРТ нередко звучат эти термины. Являются ли эти состояния самостоятельными заболеваниями и чем они опасны?
В заключении МРТ нередко звучат эти термины. Являются ли эти состояния самостоятельными заболеваниями и чем они опасны?
Деформирующий спондилез обычно сопутствует остеохондрозу позвоночника и проявляется обызвествлением краев межпозвонковых дисков и образованием костных выростов (остеофитов) по краям тел позвонков. Это возрастной процесс «старения» позвоночного столба. В течение многих лет он протекает без симптомов. Прогрессирование ведет к ограничению подвижности и периодической боли в шее, межлопаточной области и пояснице. Крупные остеофиты оказывают давление на нервные волокна и сосуды позвоночного столба, что проявляется «прострелами» в спине, опоясывающими болями в грудной клетке, головокружением и головной болью.
Спондилоатроз – это хроническое воспаление мелких «фасеточных» суставов позвоночника. Характерным проявлением являются боли в спине при активной физической нагрузке: наклоне, разгибании и вращении туловища. Нередко спондилоатрозу сопутствует утолщение (гипертрофия) желтых связок между позвонками. Гипертрофия желтых связок и артроз «фасеточного» сустава приводит к сужению позвоночного канала и межпозвонкового отверстия. Возникают симптомы компрессии корешка спинномозгового нерва (как при грыже диска): боли, отдающие в руку, ногу, ощущение «иголок, мурашек», снижение чувствительности и силы пальцев кисти и стопы.
Спондилолистез – смещение (соскальзывание) позвонка относительно нижележащего позвонка. Основная причина: неспособность связок позвоночника удерживать смежные позвонки друг над другом (нестабильность позвоночно-двигательного сегмента). Спондилолистез может быть результатом травмы или повреждения позвоночника при тяжелых физических или спортивных нагрузках. Врожденный листез формируется при дисплазии (нарушении развития позвонков) в детстве; возрастной, инволютивный на фоне прогрессирования остеопороза, остеохондроза и межпозвонковых грыж. Различают передний (антелистез), задний (ретролистез) и боковое смещение. Пациента беспокоит острая боль в спине при небольшом наклоне, например, «заклинивает спину», когда наклоняется над раковиной при умывании. Другие характерные симптомы: снижение силы и чувствительности в ногах, связаны со сдавлением корешков и спинного мозга при грубом спондилолистезе. При осмотре в месте смещения позвонка может быть «ступенька», впадина. Смещение позвонков приводит к деформации позвоночного столба, сужению позвоночного канала и требует обязательной консультации вертебролога или ортопеда.
Основными методами диагностики спондилеза и спондилолистеза являются рентгенография позвоночника, магнитно-резонансная (МРТ) и компьютерная (КТ) томография. Остеопороз диагностируется методом ультразвуковой и рентгеновской денситометрии, определением уровня кальция и витамина Д3 в крови. Электромиография (ЭМГ) позволит оценить проведение и степень компрессии корешков и нервов конечностей.
Лечение Спондилеза и Спондилоартроза в Самаре
Лечение направлено на уменьшение болевого синдрома в позвоночнике, расслабление мышц спины, и как следствие, увеличение объема активных движений. Комплексная терапия включает нестероидные противовоспалительные средства, миорелаксанты, хондропротекторы. С целью улучшения кровотока в бассейне позвоночных артерий и облегчения венозного оттока от позвоночника применяется мезоинжекторная терапия. При обнаружении остеопороза врач назначит препараты витамина Д3 и кальция, а также стимуляторы образования костной ткани.
Для быстрого купирования боли важно назначение аппаратных высокотехнологичных методик. Применение ударно-волновой терапии направлено на уменьшение мышечного спазма и воспаления «фасеточных» суставов, улучшение кровоснабжения позвоночника и восстановление костной структуры поврежденных позвонков. Периферическая магнитная стимуляция «выравнивает» мышечный тонус в эпицентре боли, стимулирует кровообращение и проводимость по периферическим нервам спины и конечностей. Активно применяется и другая методика магнитной стимуляции на магнитотерапевтическом комплексе «Мультимаг». Ее действие способствует восстановлению поврежденных суставов позвоночника и уменьшению воспаления в них, успокаивает и расслабляет мышцы спины, стимулирует функции головного и спинного мозга. Для улучшения трофики нервов и костно-мышечной системы позвоночного столба назначается Хивамат-терапия. Электростатические импульсы создают глубоко проникающие колебания в тканях, что приводит к эффективному обезболиванию и уменьшению воспаления в суставах позвоночника, улучшению лимфатического и венозного дренажа тканей спины.
В лечении спондилолистеза, помимо медикаментозных и физиотерапевтических методов, используют ортопедические корсеты, фиксирующие позвоночник и ограничивающие нестабильность между позвонками. При усилении смещения позвонков и появлении неврологических симптомов (снижение силы и чувствительности в ногах, неудержание мочи, изменение походки) показано хирургическое лечение: обездвиживание 2-3 смежных позвонков (спондилодез).
Важно отметить, что все 3 патологических процесса (спондилез, спондилоатроз, спондилолистез) развиваются очень медленно. Первоначально они не имеют характерных симптомов, проявляясь лишь периодической болью в спине, шее при физических нагрузках. Нередко диагностика проводится уже после появления симптомов со стороны спинного мозга и нарушении опорно-двигательной функции позвоночника. Необходимо не пропустить первые «звонки» болезни, своевременно проконсультироваться у невролога-вертебролога и ортопеда и провести обследование позвоночника. На начальных этапах эти патологии поддаются эффективному лечению с применением физиотерапевтических методик, лечебной физкультуры и коррекции осанки.
Наши специалисты
Деревянко Леонид Сергеевич
Руководитель центра диагностики и
лечения нарушений сна.
Врач – невролог высшей категории. Вертебролог. Сомнолог. Эпилептолог. Ботулинотерапевт.
Врач – физиотерапевт.
Стаж: 23 года.
Записаться на прием в Самаре:
Читайте также
Плече-лопаточный периартрит
Плече-лопаточный периартрит – (плече-лопаточный периартроз, плече-лопаточная периатропатия) является наиболее частой причиной боли в плече. Болезнь связана с патологией мягких вокругсуставных тканей.…
Подробнее
Синдром грушевидной мышцы
Если человек испытывает боль в бедрах, ягодицах, области подколенного сухожилия или седалищной области, следует задуматься о синдроме грушевидной мышцы. Данный синдром представляет из себя расстройство,…
Подробнее
Остеопороз
Системное заболевание костей, связанное с нарушением обмена веществ. При остеопорозе происходит уменьшение костной массы, нарушение внутренней структуры кости, ее каркаса, вследствие чего кость становится…
Подробнее
Радикулопатия
Радикулопатия представляет из себя болевые ощущения в различных участках тела, обусловленные повреждением корешков нервов спинного мозга. Причины радикулопатии Данное состояние возникает в связи с…
Подробнее
Торакалгия
Торакалгия представляет из себя боль с локализацией в груди, инстенсивность которой варьирует от тупой, ноющей до острой, резкой боли. Иногда боль может иррадиировать в шею, нижнюю челюсть, спину, одну…
Подробнее
Шейный остеохондроз
Шейный остеохондроз очень часто встречается у пациентов от 25-45 лет. При данном заболевании происходит раздражение нерва, выходящего из межпозвонкового отверстия, что вызывает болезненность в мышцах шеи,…
Подробнее
Спондилоартроз крестцового отдела — Что лечим «Доктор ОСТ»
Что такое спондилоартроз | Причины возникновения | Симптомы | Лечение в “Доктор Ост” |
При тазовых болях обязательно проконсультируйтесь с неврологом! В МЦ «Доктор Ост» опытный специалист быстро распознает спондилоартроз крестцового отдела и даст рекомендации. Пройти обследование,чтобы уточнить диагноз можно по выгодной цене! А хронические тазовые боли можно вылечить всего за один день по новейшей методике в Доктор Ост!
ЗаписатьсяКрестцовый спондилоартроз – патология нечастая, но скорее потому, что её редко обнаруживают. Пациент жалуется на тазовые боли, которые возникают после ходьбы или даже в состоянии покоя, которые распространяются на ноги и внутренние органы. Причину начинают искать не там. Долгие обследования наверняка выявляют проблемы внутренних органов. Пациент лечится, но боль возвращается. Почему? Потому что не было специфического лечения спондилоартроза пояснично-крестцового отдела.
Задать вопрос
Крестцовый отдел в норме – пять сросшихся позвонков между поясничным отделом и копчиком. Поражение фасеточного сустава чаще всего происходит между последним поясничным L5 и первым крестцовым позвонком S1, спондилоартроз ниже “не спускается”. Болезнь начинается после 30-35 лет, одинаково часто встречается и у мужчин, и у женщин.
ЧТО ТАКОЕ СПОНДИЛОАРТРОЗ
Пояснично-крестцовые сочленения в позвоночнике терпят ежедневные нагрузки: их задача – амортизировать наши шаги. Между дуговыми отростками позвонков есть фасеточные (дугоотросчатые) суставы. Поверхность каждого в норме покрыта эластичной хрящевой тканью – для защиты кости от трения и для упругости.
При неблагоприятных условиях хрящи истончаются, становятся хрупкими, пористыми. Они уже не защищают позвонки, из-за чего поверхности отростков покрываются трещинами от нагрузок. Спондилоартроз пояснично-крестцового отдела – дегенеративные изменения в сочленениях между позвонками L3 и S1.
ПРИЧИНЫ ВОЗНИКНОВЕНИЯ
Спондилоартроз крестцового отдела позвоночника практически не диагностируется сам в одиночку. Обычно он возникает на фоне или одновременно с другими дегенеративными заболеваниями: остеохондрозом; протрузией, грыжей, застарелой травмой крестцового отдела. Поэтому лечение пояснично-крестцового спондилоартроза невозможно без системного лечения патологий скелета и мышц.
“Перепробовал множество видов лечения, но ничего не помогало. Обратился в МЦ «Доктор Ост», здесь меня избавили от боли благодаря курсу лечения на аппарате DRX.”Читать отзыв целиком Причины деформирующих изменений при спондилоартрозе:
- плоскостопие – с него начинается неправильное распределение нагрузки на весь позвоночный столб. И первыми страдают пояснично-крестцовые позвонки, так как правильная амортизация движений невозможна;
- чрезмерные нагрузки на позвоночник: травмы, ушибы, изнурительные тренировки;
- недостаточная двигательная активность, статическая нагрузка и как следствие – нарушение питания тканей. Зажатые мышцы, долгое нахождение в одной позе, сидячая работа – всё это перекрывает доступ питательных веществ к позвонкам и дистрофии хрящей;
- системные заболевания соединительной ткани;
- лишний вес;
- гормональная нестабильность.
СИМПТОМЫ СПОНДИЛОАРТРОЗА КРЕСТЦОВОГО ОТДЕЛА ПОЗВОНОЧНИКА
- боли в тазовой области после долгой ходьбы или долгого стояния;
- боль при наклонах и поворотах, которая отдаётся в ногу или пах;
- лёгкая скованность в пояснице по утрам;
- жалобы на дискомфорт органов малого таза: частые хронические заболевания мочеполовой и репродуктивной системы, запоры и тд.
СПОНДИЛОАРТРОЗ КРЕСТЦОВОГО ОТДЕЛА ПОЗВОНОЧНИКА: ЛЕЧЕНИЕ
Диагностировать болезнь на основании одних только жалоб сложно: она не имеет характерных симптомов. Пациенты с тазовыми болями редко попадают сразу к неврологу.
Невролог МЦ «Доктор Ост» оценит дистрофические изменения дугообразных отростков всего на одном снимке – МРТ, КТ или рентгеновском.
Лечение спондилоартроза пояснично-крестцового отдела позвоночника в МЦ «Доктор Ост» проходит в несколько этапов:1. Снятие боли и спазмов. Чтобы дальнейшее лечение было эффективным, нужно убрать отёк, расслабить мышцы поясницы, наладить их питание.
2. Оздоровление позвоночника: возвращение позвонкам их естественного положения, увеличение межпозвонкового просвета, улучшение трофики тканей.
3. Устранение первопричин спондилоартроза: лечение плоскостопия, протрузии, грыжи, формирование правильного мышечного корсета, исправление осанки и тд.
Спондилоартроз в копчике не протекает локально. Он грозит ограничением подвижности поражённых сегментов,а затем вовлечением в разрушительный процесс поясничного, шейного отделов. Остановите болезнь, чтобы не допустить осложнений! Запишитесь на консультацию к неврологу в МЦ «Доктор Ост».
сколько стоитЛечением спондилоартроза крестцового отдела в “Доктор Ост” занимается терапевт, невролог, травматолог-ортопед. Стоимость консультации указана в разделе “консультативный приём” нашего прайса. Следите за акциями, не упустите выгодную цену! Следите за акциями, не упустите выгодную цену!
Приведенные на сайте обзоры не являются заменой профессионального совета врача и не должны служить руководством к самодиагностике или самолечению.
Спондилоартроз и спондилез, лечение современными методами
О болезни
У данного недуга несколько названий, поэтому, если вам встречаются термины спондилез, спондилоартроз и фасеточная артропатия – знайте, что речь идет об одном диагнозе. Спондилоартроз – это заболевание, которое возникает в результате разрушения соединений позвоночника, вследствие этого образуются наросты, которые называют остеофиты.
Спондилоартроз – это последующий этап остеохондроза, именно к такому выводу пришли врачи. Чаще всего этим недугом страдают пожилые люди, у молодого поколения он встречается в основном вследствие травм. Развивается спондилез обычно в шейном, грудном или поясничном отделе.
Причины
Развивается спондилоартроз с высокой скоростью, это обуславливается или частыми травмами в прошлом или генетической предрасположенностью. К основным причинам возникновения спондилеза можно отнести нарушение обменных процессов, а также возраст и изменения в организме, которые он за собой несет. Спондилоартроз диагностируют у людей, работающих в сидячем положении долгое время, ведь не каждый человек при работе в статичной позе имеет правильную осанку.
Данное заболевание как правило не самостоятельно и возникает в результате других уже имеющихся болезней, к ним можно отнести остеохондроз, сколиоз, смещение позвонков, также причиной может стать перенесенная инфекция, травма или ожирение.
Также стоит отметить, что женщины болеют спондилезом намного реже, чем мужчины. Спондилоартроз нельзя вылечить полностью, но можно блокировать болевые ощущения и остановить процесс разрушения.
Симптомы
На первых этапах данный недуг протекает практически бессимптомно и без каких-либо болевых ощущений. В тот момент, когда человек начинает чувствовать некую скованность в движениях, можно говорить, что спондилез обрел хронический характер. Бывает и такое, что болезнь обнаруживается случайно на рентгене, а пациент не ощущает каких-либо неудобств.
Возникшие болевые ощущения при спондилезе постепенно усиливаются и уже мешают пациенту спать или беспокоят даже в неподвижном состоянии. Бывает и так, что боли усиливаются во время погодных изменений.
Спондилоартроз поясничного отдела проявляется следующими симптомами: ощущение тяжести, боль при наклоне, потягивании, и боль, которая беспокоит во время сидения.
Спондилез шейного отдела в свою очередь проявляется в скованности в районе шеи, затруднении и болезненности при повороте, также боль в затылке, отдающаяся в плечо. Вследствие этого происходит нарушение сна.
Спондилоартроз грудного отдела встречается реже, нежели первые два варианта болезни. Из основных симптомов можно выделить нарушение работы внутренних органов: сердца, легких, желудочно-кишечного тракта.
Лечение
В первую очередь при диагностировании болезни принимаются меры предотвращения воспалительного процесса и боли. Лечение спондилоартроза, как и многих заболеваний позвоночника должно проходить комплексно и включать в себя:
• Хондропротектор, который восстанавливает хрящевую основу
• Прием противовоспалительных и болеутоляющих медикаментов и массаж (строго по назначению врача с учетом всех особенностей и только в период ремиссии)
• Кинезитерапия, мануальная терапия;
• Физиотерапия, рефлексотерапия, лазеротерапия;
Хирургическое вмешательство – крайняя мера для лечения спондилеза. Вследствие, люди, которые подверглись этой болезни должны следить за своей осанкой: правильно распределять вес при ходьбе, не поднимать тяжести.
В Институте Физической Реабилитации Вы можете получить квалифицированную консультацию опытных врачей. В случае подтверждения диагноза на базе нашей клиники можно будет пройти курс лечения и реабилитации.
Симптомы, типы, причины, диагностика, лечение
Что такое спондилоартрит?
Спондилоартрит – это группа воспалительных заболеваний, вызывающих артрит. Вы также можете услышать это заболевание, называемое спондилоартропатией или, для краткости, SpA. Он отличается от других видов артрита, потому что он также вызывает воспаление в областях, называемых энтезами, где связки и сухожилия прикрепляются к костям. Связки – это ткани, которые соединяют ваши кости друг с другом, а сухожилия – это ткани, которые соединяют ваши кости с мышцами.
Спондилоартрит – основная причина боли в пояснице, артрита периферических суставов, например суставов рук и ног, проблем с глазами и даже воспалительных заболеваний кишечника (ВЗК).
Это имеет тенденцию поражать людей в возрасте от 20 до 20 лет, особенно молодых людей. Если у вас есть родственник с какой-либо формой спондилоартрита, у вас может быть более высокий риск его развития.
Типы спондилоартрита
Семейство спондилоартритов имеет ряд состояний.К ним относятся:
- Анкилозирующий спондилит (также называемый «спондилит»). Это самая распространенная форма. Он влияет на суставы и связки вдоль позвоночника и вызывает боль и скованность, которые начинаются в нижней части спины и могут распространяться на верхнюю часть позвоночника, грудь и шею. В конце концов, суставы и кости могут срастаться, и ваш позвоночник приобретет С-образную форму. Это приводит к сгорбленной позе.
- Реактивный артрит . Это начинается с инфекции кишечника или мочевыводящих путей.Может последовать иммунная реакция, которая может вызвать конъюнктивит (конъюнктивит) и может вызвать сыпь, язвы во рту и воспаление мочевыводящих путей, а также артрит. Это состояние раньше называлось синдромом Рейтера.
- Псориатический артрит . Некоторые люди, страдающие псориазом, также болеют этим типом артрита. С его помощью иммунная система вашего тела по ошибке атакует здоровые суставы и кожу. Это может вызвать боль в суставах, скованность и отек рук и ног, а также позвоночника.
- Энтеропатический артрит. Воспалительный артрит поражает некоторые части вашего пищеварительного тракта. Это может быть связано с рядом воспалительных заболеваний кишечника, включая болезнь Крона и язвенный колит.
Спондилоартрит неизлечим. Но с лечением, физическими упражнениями и некоторыми изменениями в вашем образе жизни вы можете вести активную и продуктивную жизнь.
Симптомы спондилоартрита
Различные типы спондилоартрита могут иметь:
- Боль в спине
- Проблемы с пищеварением
- Усталость
- Воспаление аортального сердечного клапана
- Остеопороз
- Боль или припухлость в других суставах , колени, лодыжки, ступни, руки, запястья, локти и плечи
- Кожная сыпь при псориазе
- Отек вдоль сухожилий пальцев рук или ног («колбасные пальцы»)
- Отек, боль или покраснение в части глаза
Причины спондилоартрита
Спондилоартрит обычно передается по наследству.Ученые связали с этим заболеванием около 30 генов. Самый большой виновник – HLA-B27. Он обнаруживается у 90% людей с наиболее распространенной формой спондилоартрита (анкилозирующий спондилит). Но не все, у кого есть этот ген, получают его.
Диагностика спондилоартрита
Чтобы выяснить, есть ли у вас спондилоартрит, ваш врач проведет полный медицинский осмотр и изучит вашу историю болезни.
Они могут сделать рентгеновский снимок вашего позвоночника и пары суставов в тазу, называемых крестцово-подвздошными суставами, для выявления изменений.Вам также может потребоваться МРТ (магнитно-резонансная томография), в которой используются мощные магниты и радиоволны, чтобы лучше рассмотреть ваши суставы.
Ваш врач может сделать анализ крови, чтобы определить, являетесь ли вы носителем гена HLA-B27. Тест может помочь подтвердить диагноз.
Лечение спондилоартрита
Врачи не могут вылечить спондилоартрит, но кое-что может помочь:
- Нестероидные противовоспалительные препараты . НПВП, такие как ибупрофен, индометацин (тиворбекс), мелоксикам (мобик) и напроксен (алев, анапрокс, напрозин), могут помочь с вашими симптомами.
- Кортикостероидные препараты. Выстрелы в суставы или мембрану вокруг сухожилия могут сработать быстро. Этот вариант лучше всего работает, если у вас отек сустава в одной конкретной области.
- Антибиотики . Если у вас реактивный артрит, который начинается с бактериальной инфекции, антибиотики могут помочь, по крайней мере, на первых порах.
- Болезненно-модифицирующие противоревматические препараты. Препараты DMARD, такие как метотрексат и сульфасалазин (азульфидин), работают лучше всего, если у вас артрит, поражающий суставы рук и ног.Ваш врач может прописать их, чтобы облегчить симптомы и предотвратить повреждение суставов.
- Иммунотерапия. Мононуклеарные антитела используются для стимуляции собственной иммунной системы организма и борьбы с болезнью. Иксекизумаб (тальц) недавно был одобрен для предотвращения воспаления.
- Блокаторы альфа некроза опухоли (TNF-альфа). Этот новый класс лекарств, известных как биопрепараты, может лечить артрит как позвоночника, так и суставов. К препаратам, одобренным FDA для лечения анкилозирующего спондилита, относятся адалимумаб (Humira), адалимумаб-атто (Amjevita), биоподобный Humira, цертолизумаб пегол (Cimzia), этанерцепт (Enbrel), этанерцепт-szzs (Ereizi), биосимиляр голимумаб (Simponi), инфликсимаб (Remicade), инфликсимаб-дийб (Inflectra), биоподобный Remicade, и секукинимаб (Cosentyx).Однако эти методы лечения дороги и могут вызвать серьезные инфекции. Поговорите со своим врачом, чтобы убедиться, что это подходит вам.
- Хирургия. Со временем воспаление может повредить хрящ в бедрах, вызывая боль и проблемы с движением. В этом случае вам может потребоваться замена тазобедренного сустава. В редких случаях может потребоваться операция на позвоночнике.
Изменение образа жизни
Чтобы облегчить боль и другие негативные последствия без лекарств или хирургического вмешательства, выполните следующие действия:
- Делайте частые упражнения . Физическая терапия и домашние упражнения могут помочь вашим суставам и сердцу. Если у вас анкилозирующий спондилит, растяжка может помочь предотвратить жесткость позвоночника в неудобное положение.
- Бросить курить . Курение не только вредно для здоровья, но и может способствовать более быстрому срастанию костей позвоночника.
- Соблюдайте осанку. Когда у вас болит позвоночник, вы склонны наклоняться, что вызывает большую нагрузку на позвоночник.Правильная осанка поможет предотвратить рост позвоночника в согнутом положении.
Спондилоартрит
Все пациенты должны проходить физиотерапию и выполнять упражнения на суставы. Наиболее рекомендуются упражнения, способствующие разгибанию и подвижности позвоночника.
Есть много вариантов лечения от наркозависимости. Первые линии лечения – это НПВП, такие как напроксен, ибупрофен, мелоксикам или индометацин. Ни один НПВП не превосходит другой. При правильной дозировке и продолжительности действия эти препараты приносят большое облегчение большинству пациентов.
При локализованном (не распространенном) отеке сустава инъекции или уколы кортикостероидных препаратов в суставы или оболочки сухожилий (мембраны вокруг сухожилия) могут быть эффективными быстро.
Для пациентов, которые не отвечают на вышеуказанные методы лечения, могут быть эффективны модифицирующие заболевание противоревматические препараты (обычно называемые DMARD), такие как сульфасалазин (азульфидин). Эти препараты облегчают симптомы и могут предотвратить повреждение суставов. Этот класс препаратов полезен, главным образом, при артрите, поражающем также суставы рук и ног.
Хотя они могут быть эффективными, прием внутрь кортикостероидов не рекомендуется. Это связано с тем, что необходимая высокая доза приведет к множеству побочных эффектов.
Антибиотики подходят только для пациентов с реактивным артритом.
Некоторые представители нового класса лекарств, известных как биопрепараты, очень эффективны при лечении симптомов спондилоартрита как в позвоночнике, так и в периферических суставах. Биопрепараты, одобренные FDA для использования у пациентов с анкилозирующим спондилитом:
Альфа-блокаторы ФНО
- инфликсимаб (Ремикейд), который вводится внутривенно (в / в инфузии) каждые 6-8 недель в дозе 5 мг / кг;
- этанерцепт (Энбрел), вводимый под кожу в дозе 50 мг один раз в неделю;
- адалимумаб (Хумира), вводимый в дозе 40 мг через неделю под кожу;
- цертолизумаб (Cimzia), вводимый в дозе 200 мг через неделю или 400 мг каждые 4 недели под кожу;
- голимумаб (Симпони) вводят под кожу в дозе 50 мг 1 раз в месяц.
Блокиратор Ил-17
Секукинумаб (Козентикс) вводят в дозе 150 мг каждые 4 недели под кожу после еженедельной ударной дозы в течение 5 недель.
Однако биологическое лечение стоит дорого и не лишено побочных эффектов, включая повышенный риск серьезных инфекций. Биопрепараты могут вызвать у пациентов с латентным туберкулезом (без симптомов) развитие активной инфекции. Поэтому вы и ваш врач должны взвесить преимущества и риски, рассматривая возможность лечения биопрепаратами.Те, у кого артрит коленей, лодыжек, локтей, запястий, кистей и стоп, должны попробовать терапию DMARD перед биологическим лечением.
Некоторым пациентам очень помогает хирургическое лечение. Полная замена тазобедренного сустава очень полезна для людей с болью в бедре и инвалидностью из-за разрушения сустава из-за потери хряща. Операция на позвоночнике требуется редко, за исключением случаев травматических переломов (перелом костей в результате травмы) или для исправления чрезмерных деформаций сгибания шеи, когда пациент не может выпрямить шею.
Анкилозирующий спондилит и недифференцированная спондилоартропатия: основы практики, предпосылки, патофизиология
Таурог Д.Д., Чхабра А., Кольбер Р.А. Анкилозирующий спондилит и осевой спондилоартрит. N Engl J Med . 30 июня 2016 г., 374 (26): 2563-74. [Медлайн].
Sieper J, van der Heijde D, Landewé R, Brandt J, Burgos-Vagas R, Collantes-Estevez E, et al. Новые критерии воспалительной боли в спине у пациентов с хронической болью в спине: настоящее упражнение для пациентов от экспертов Международного общества оценки спондилоартрита (ASAS). Энн Рум Дис . 2009 июн. 68 (6): 784-8. [Медлайн].
Passalent LA, Soever LJ, O’Shea FD, Inman RD. Упражнения при анкилозирующем спондилите: несоответствие рекомендаций и реальности. Дж. Ревматол . 2010 Апрель, 37 (4): 835-41. [Медлайн].
Jones SD, Koh WH, Steiner A, Garrett SL, Calin A. Усталость при анкилозирующем спондилите: ее распространенность и связь с активностью заболевания, сном и другими факторами. Дж. Ревматол .1996 23 марта (3): 487-90. [Медлайн].
Mengshoel AM, Førre O. Боль и утомляемость у пациентов с ревматическими расстройствами. Clin Rheumatol . 1993 12 декабря (4): 515-21. [Медлайн].
van der Linden S, van der Heijde D. Анкилозирующий спондилит. Клинические признаки. Rheum Dis Clin North Am . 1998 24 ноября (4): 663-76, vii. [Медлайн].
Collantes-Estevez E, Cisnal del Mazo A, Munoz-Gomariz E.Оценка 2 систем диагностических и классификационных критериев спондилоартропатии (Amor и ESSG) в испанском многоцентровом исследовании. Европейская группа по изучению спондилоартропатии. Дж. Ревматол . 1995 22 февраля (2): 246-51. [Медлайн].
Дугадос М., ван дер Линден С., Юлин Р. и др. Предварительные критерии Европейской исследовательской группы по спондилоартропатии для классификации спондилоартропатии. Rheum артрита . 1991 окт. 34 (10): 1218-27. [Медлайн].
van der Heijde D, Spoorenberg A.Обычные рентгенограммы как критерий оценки исхода при анкилозирующем спондилите. Дж. Ревматол . 1999 26 апреля (4): 985-7. [Медлайн].
Naredo E, Batlle-Gualda E, García-Vivar ML, García-Aparicio AM, Fernández-Sueiro JL, Fernández-Prada M, et al. Энергетическая допплерография для оценки энтезов при спондилоартропатиях: ответ на терапию энтезеальных аномалий. Дж. Ревматол . 2010 окт.37 (10): 2110-7. [Медлайн].
Винсон Э.Н., Майор Н.М.МРТ анкилозирующего спондилита. Радиол опорно-двигательного аппарата Семина . 2003 июн. 7 (2): 103-13. [Медлайн].
Гейджер М, Готлин Г.Г., Готлин Дж. Х. Клиническая ценность компьютерной томографии по сравнению с обычной рентгенографией при диагностике сакроилеита. Ретроспективное исследование 910 пациентов и обзор литературы. Дж. Ревматол . 2007 июл. 34 (7): 1561-5. [Медлайн].
Ван Ройен Б.Дж., Де Гаст А. Остеотомия поясничного отдела для коррекции грудопоясничной кифотической деформации при анкилозирующем спондилите.Структурированный обзор трех методов лечения. Энн Рум Дис . 1999 Июль 58 (7): 399-406. [Медлайн]. [Полный текст].
Shih LY, Chen TH, Lo WH, Yang DJ. Тотальное эндопротезирование тазобедренного сустава у пациентов с анкилозирующим спондилитом: отдаленное наблюдение. Дж. Ревматол . 1995 22 сентября (9): 1704-9. [Медлайн].
Коули М.И., Чалмерс Т.М., Болл Дж. Деструктивные поражения тел позвонков при анкилозирующем спондилите. Энн Рум Дис .1971 30 сентября (5): 539-40. [Медлайн]. [Полный текст].
Hanson JA, Mirza S. Предрасположенность к переломам позвоночника при анкилозирующем спондилите. AJR Am J Рентгенол . 2000, январь, 174 (1): 150. [Медлайн].
Хантер Т. Спинальные осложнения анкилозирующего спондилита. Semin Arthritis Rheum . 1989 декабря 19 (3): 172-82. [Медлайн].
Sutherland RI, Matheson D. Воспалительное поражение позвонков при анкилозирующем спондилите. Дж. Ревматол . 1975 Сентябрь 2 (3): 296-302. [Медлайн].
van der Linden S, van der Heijde D. Клинические аспекты, оценка результатов и лечение анкилозирующего спондилита и постентериального реактивного артрита. Curr Opin Rheumatol . 2000 июл.12 (4): 263-8. [Медлайн].
Schlosstein L, Terasaki PI, Bluestone R и др. Высокая ассоциация антигена HL-A, W27, с анкилозирующим спондилитом. N Engl J Med .1973, 5 апреля. 288 (14): 704-6. [Медлайн].
Брюертон, округ Колумбия, Харт, Ф. Д., Николлс А., Кэффри М., Джеймс, округ Колумбия, Старрок, Род. Анкилозирующий спондилит и HL-A 27. Ланцет . 1973, 28 апреля, 1 (7809): 904-7. [Медлайн].
Кэффри М.Ф., Джеймс округ Колумбия. Ассоциация человеческих лимфоцитов и антигенов при анкилозирующем спондилите. Природа . 1973 9 марта. 242 (5393): 121. [Медлайн].
Alvarez I, López de Castro JA. HLA-B27 и иммуногенетика спондилоартропатий. Curr Opin Rheumatol . 2000 июл.12 (4): 248-53. [Медлайн].
МакГонагл Д., Гиббон В., Эмери П. Классификация воспалительного артрита по энтезиту. Ланцет . 1998, 3 октября. 352 (9134): 1137-40. [Медлайн].
Muñoz-Villanueva MC, Muñoz-Gomariz E, Escudero-Contreras A, et al. Биологические и клинические маркеры активности заболевания при анкилозирующем спондилите. Дж. Ревматол . 2003 г. 30 (12): 2729-32. [Медлайн].[Полный текст].
Palazzi C, Olivieri I, D’Amico E, Pennese E, Petricca A. Управление реактивным артритом. Эксперт Опин Фармакотер . 2004, 5 (1): 61-70. [Медлайн].
Smith JA, Colbert RA. Обзор: Ось интерлейкин-23 / интерлейкин-17 в патогенезе спондилоартрита: Th27 и выше. Ревматический артрит . 2014 Февраль 66 (2): 231-41. [Медлайн].
МакГонагл Д.Г., Макиннес И.Б., Киркхэм Б.В., Шерлок Дж., Мутс Р.Роль IL-17A в аксиальном спондилоартрите и псориатическом артрите: последние достижения и противоречия. Энн Рум Дис . 2019 Сентябрь 78 (9): 1167-1178. [Медлайн].
МакГонагл Д., Эмери П. Энтезит, остит, микробы, биомеханика и иммунная реактивность при анкилозирующем спондилите. Дж. Ревматол . 2000 27 октября (10): 2302-4. [Медлайн].
О’Нил Т.В., Бреснихан Б. Сердце при анкилозирующем спондилите. Энн Рум Дис .1992 июн. 51 (6): 705-6. [Медлайн]. [Полный текст].
Хан М.А. Обновленная информация о спондилоартропатиях. Энн Интерн Мед. . 18 июня 2002 г., 136 (12): 896-907. [Медлайн].
Вордсворт П. Гены при спондилоартропатиях. Rheum Dis Clin North Am . 1998 24 ноября (4): 845-63. [Медлайн].
Reveille JD. Генетическая основа анкилозирующего спондилита. Curr Opin Rheumatol . 2006 июл.18 (4): 332-41.[Медлайн].
Brionez TF, Reveille JD. Вклад генов вне основного комплекса гистосовместимости в предрасположенность к анкилозирующему спондилиту. Curr Opin Rheumatol . 2008 июл.20 (4): 384-91. [Медлайн].
Коричневый MA. Прорыв в генетических исследованиях анкилозирующего спондилита. Ревматология (Оксфорд) . 2008 Февраль 47 (2): 132-7. [Медлайн].
Reveille JD, Ball EJ, Khan MA.HLA-B27 и генетические предрасполагающие факторы при спондилоартропатиях. Curr Opin Rheumatol . 2001 июл.13 (4): 265-72. [Медлайн].
Jaakkola E, Herzberg I, Laiho K, Barnardo MC, Pointon JJ, Kauppi M, et al. Финские исследования HLA подтверждают повышенный риск, связанный с гомозиготностью HLA-B27 при анкилозирующем спондилите. Энн Рум Дис . 2006 июн. 65 (6): 775-80. [Медлайн].
Reveille JD, Arnett FC. Спондилоартрит: обновленная информация о патогенезе и лечении. Am J Med . 2005 июн. 118 (6): 592-603. [Медлайн].
van Gaalen FA, Verduijn W., Roelen DL, Böhringer S, Huizinga TW, van der Heijde DM, et al. Эпистаз между двумя антигенами HLA определяет подгруппу людей с очень высоким риском развития анкилозирующего спондилита. Энн Рум Дис . 2012 21 августа [Medline].
Эбрингер А. Связь между инфекцией клебсиелл и анкилозирующим спондилитом. Baillieres Clin Rheumatol .1989 августа, 3 (2): 321-38. [Медлайн].
Бертон П.Р., Клейтон Д.Г., Кардон Л.Р., Крэддок Н., Делукас П., Дункансон А. и др. Сканирование ассоциации 14 500 несинонимичных SNP при четырех заболеваниях выявляет варианты аутоиммунитета. Нат Генет . 2007 ноябрь 39 (11): 1329-37. [Медлайн].
Рахман П., Инман Р.Д., Глэдман Д.Д., Рив Дж. П., Педдл Л., Максимович В.П. Ассоциация вариантов рецептора интерлейкина-23 с анкилозирующим спондилитом. Rheum артрита .2008 апр. 58 (4): 1020-5. [Медлайн].
Rueda B, Orozco G, Raya E, Fernandez-Sueiro JL, Mulero J, Blanco FJ, et al. Несинонимичный полиморфизм IL23R Arg381Gln придает предрасположенность к анкилозирующему спондилиту. Энн Рум Дис . 2008 Октябрь 67 (10): 1451-4. [Медлайн].
Карадери Т., Харви Д., Фаррар С., Эпплтон Л.Х., Стоун М.А., Старрок Р.Д. и др. Связь между рецептором интерлейкина 23 и анкилозирующим спондилитом подтверждается новым исследованием случай-контроль в Великобритании и метаанализом опубликованных серий. Ревматология (Оксфорд) . 2009 апр. 48 (4): 386-9. [Медлайн].
Layh-Schmitt G, Colbert RA. Ось интерлейкин-23 / интерлейкин-17 при спондилоартрите. Curr Opin Rheumatol . 2008 июл.20 (4): 392-7. [Медлайн].
Timms AE, Crane AM, Sims AM, Cordell HJ, Bradbury LA, Abbott A, et al. Кластер генов интерлейкина 1 содержит главный локус восприимчивости к анкилозирующему спондилиту. Ам Дж. Хам Генет . 2004 Октябрь.75 (4): 587-95. [Медлайн].
Максимович В.П., Рахман П., Рив Дж. П., Глэдман Д.Д., Педдл Л., Инман Р.Д. Связь кластера генов IL1 с предрасположенностью к анкилозирующему спондилиту: анализ трех канадских популяций. Rheum артрита . 2006 Март 54 (3): 974-85. [Медлайн].
Hammer RE, Maika SD, Richardson JA и др. Спонтанное воспалительное заболевание у трансгенных крыс, экспрессирующих HLA-B27, и человеческий бета 2m: животная модель HLA-B27-ассоциированных заболеваний человека. Ячейка . 1990, 30 ноября. 63 (5): 1099-112. [Медлайн].
Khare SD, Luthra HS, David CS. Животные модели артритов, связанных с лейкоцитарным антигеном B27 человека. Rheum Dis Clin North Am . 1998 24 ноября (4): 883-94, xi-xii. [Медлайн].
Лори RJ. Животные модели спондилоартрита. Curr Opin Rheumatol . 2006 июл.18 (4): 342-6. [Медлайн].
Браун Дж., Боллоу М., Ремлингер Дж. И др.Распространенность спондилоартропатий у HLA-B27 положительных и отрицательных доноров крови. Rheum артрита . 1998, январь, 41 (1): 58-67. [Медлайн].
Тронцас П., Андрианакос А., Миякис С. и др. Серонегативные спондилоартропатии в Греции: популяционное исследование распространенности, клинической картины и ведения. Исследование ESORDIG. Clin Rheumatol . 2005 24 ноября (6): 583-9. [Медлайн].
De Angelis R, Salaffi F, Grassi W.Распространенность спондилоартропатий в выборке итальянского населения: региональное исследование на уровне сообщества. Scand J Rheumatol . 2007 янв-фев. 36 (1): 14-21. [Медлайн].
Taurog JD. Тайна HLA-B27: если не одно, то другое. Rheum артрита . 2007 августа 56 (8): 2478-81. [Медлайн].
Stolwijk C, van Onna M, Boonen A, van Tubergen A. Глобальная распространенность спондилоартрита: систематический обзор и мета-регрессионный анализ. Центр лечения артрита (Хобокен) . 2016 Сентябрь 68 (9): 1320-31. [Медлайн].
Браун Дж., Сипер Дж. Анкилозирующий спондилит. Ланцет . 2007, 21 апреля. 369 (9570): 1379-90. [Медлайн].
Feldtkeller E, Khan MA, van der Heijde D, et al. Возраст начала заболевания и задержка постановки диагноза у HLA-B27-отрицательных и положительных пациентов с анкилозирующим спондилитом. Ревматол Инт . 2003 марта 23 (2): 61-6. [Медлайн].
Dincer U, Cakar E, Kiralp MZ, Dursun H.Задержка диагностики у пациентов с анкилозирующим спондилитом: возможные причины и предложения по новым диагностическим критериям. Clin Rheumatol . 2008, 27 апреля (4): 457-62. [Медлайн].
Резаян М.М., Брент LH. Недифференцированная спондилоартропатия: семилетнее наблюдение с участием 357 пациентов. Rheum артрита . 2001. 44: S93.
Lee W., Reveille JD, Davis JC Jr и др. Есть ли гендерные различия в степени тяжести анкилозирующего спондилита? Результаты когорты PSOAS. Энн Рум Дис . 2007 май. 66 (5): 633-8. [Медлайн].
Сингх Д.К., Мэгри М. Расовые различия в клинических характеристиках и сопутствующих заболеваниях при анкилозирующем спондилите в Соединенных Штатах. Дж. Ревматол . 1 сентября 2019 г. [Medline].
Браун Дж., Пинкус Т. Смертность, течение болезни и прогноз пациентов с анкилозирующим спондилитом. Clin Exp Rheumatol . 2002 ноябрь-декабрь. 20 (6 Прил. 28): S16-22. [Медлайн].
Рингсдал В.С., Хелин П.Анкилозирующий спондилит – образование, трудоустройство и инвалидность. Дэн Мед Булл . 1991 июн. 38 (3): 282-4. [Медлайн].
Вордсворт Б.П., Моват АГ. Обзор 100 пациентов с анкилозирующим спондилитом с особым упором на социально-экономические последствия. Br J Ревматол . 1986 Май. 25 (2): 175-80. [Медлайн].
Макгиган Л.Е., Харт Х.Х., Гоу П.Дж., Кидд Б.Л., Григор Р.Р., Мур Т.Э. Занятия при анкилозирующем спондилите. Энн Рум Дис .1984 августа 43 (4): 604-6. [Медлайн]. [Полный текст].
Лехтинен К. Трудоспособность 76 больных анкилозирующим спондилитом. Scand J Rheumatol . 1981. 10 (4): 263-5. [Медлайн].
Ферстаппен С.М., Уотсон К.Д., Лант М., МакГротер К., Симмонс Д.П., Хайрих К.Л. Рабочий статус пациентов с ревматоидным артритом, анкилозирующим спондилитом и псориатическим артритом: результаты Регистра биологических препаратов Британского общества ревматологии. Ревматология (Оксфорд) .2010 августа 49 (8): 1570-7. [Медлайн]. [Полный текст].
Gran JT, Skomsvoll JF. Исход анкилозирующего спондилита: исследование 100 пациентов. Br J Ревматол . 1997 июл.36 (7): 766-71. [Медлайн].
Guillemin F, Briançon S, Pourel J, Gaucher A. Длительная нетрудоспособность и длительные больничные как критерии исхода при анкилозирующем спондилите. Возможные прогностические факторы. Rheum артрита . 1990 июл.33 (7): 1001-6. [Медлайн].
Лейрисало-Репо М. Прогноз, течение болезни и лечение спондилоартропатий. Rheum Dis Clin North Am . 1998 24 ноября (4): 737-51, viii. [Медлайн].
Carette S, Graham D, Little H, Rubenstein J, Rosen P. Естественное течение болезни – анкилозирующий спондилит. Rheum артрита . 1983 26 февраля (2): 186-90. [Медлайн].
Sampaio-Barros PD, Bertolo MB, Kraemer MH, et al.Недифференцированные спондилоартропатии: двухлетнее наблюдение. Clin Rheumatol . 2001. 20 (3): 201-6. [Медлайн].
Мэтти Д.Л., Доусон С.Р., Хили Э.Л., Пакхэм Дж.С. Взаимосвязь между курением и показателями исходов болезни при анкилозирующем спондилите, сообщаемых пациентами. Дж. Ревматол . 2011 Декабрь 38 (12): 2608-15. [Медлайн].
O’Shea FD, Riarh R, Anton A, Inman RD. Оценка боли в спине: точно ли с помощью опросника Освестри измеряется функция при анкилозирующем спондилите? Дж. Ревматол . 2010 июн. 37 (6): 1211-3. [Медлайн].
Calin A, Porta J, Fries JF и др. Клинический анамнез как скрининговый тест на анкилозирующий спондилит. ДЖАМА . 1977, 13 июня. 237 (24): 2613-4. [Медлайн].
Rudwaleit M, Metter A, Listing J, et al. Воспалительная боль в спине при анкилозирующем спондилите: переоценка истории болезни для применения в качестве критериев классификации и диагностики. Rheum артрита .2006 Февраль 54 (2): 569-78. [Медлайн].
Sieper J, van der Heijde D, Landewé R, Brandt J, Burgos-Vagas R, Collantes-Estevez E, et al. Новые критерии воспалительной боли в спине у пациентов с хронической болью в спине: настоящее упражнение для пациентов от экспертов Международного общества оценки спондилоартрита (ASAS). Энн Рум Дис . 2009 июн. 68 (6): 784-8. [Медлайн].
Мартин TM, Смит Дж. Р., Розенбаум Дж. Т.. Передний увеит: современные концепции патогенеза и взаимодействия со спондилоартропатиями. Curr Opin Rheumatol . 14 июля 2002 г. (4): 337-41. [Медлайн].
Али А, Самсон СМ. Серонегативные спондилоартропатии и глаза. Curr Opin Ophthalmol . 2007 18 ноября (6): 476-80. [Медлайн].
Бургос-Варгас Р. Юношеские спондилоартриты. Rheum Dis Clin North Am . 2002 августа, 28 (3): 531-60, vi. [Медлайн].
Tse SM, Laxer RM. Юношеская спондилоартропатия. Curr Opin Rheumatol .2003 июл.15 (4): 374-9. [Медлайн].
Zeidler H, Mau W, Khan MA. Недифференцированные спондилоартропатии. Rheum Dis Clin North Am . 1992 18 февраля (1): 187-202. [Медлайн].
Амор Б., Дугадос М., Мидзиява М. [Критерии классификации спондилоартропатий]. Rev Rhum Mal Osteoartic . 1990 Февраль 57 (2): 85-9. [Медлайн].
Rasker JJ, Prevo RL, Lanting PJ. Спондилодисцит при анкилозирующем спондилите, воспалении или травме? Описание шести случаев. Scand J Rheumatol . 1996. 25 (1): 52-7. [Медлайн].
Дильманн В., Деллинг Г. Обнаружение деструктивных поражений позвоночника (так называемые поражения Андерссона), связанных с анкилозирующим спондилитом. Скель Радиол . 1978. 3: 10-6.
Agarwal AK, Reidbord HE, Kraus DR, Eisenbeis CH Jr. Вариабельная гистопатология обнаруженного поражения (спондилодисцита) анкилозирующего спондилита. Clin Exp Rheumatol . 1990 янв-фев. 8 (1): 67-9.[Медлайн].
Lipton S, Deodhar A. Новые критерии классификации ASAS для осевого и периферического спондилоартрита. Медицинские новости Medscape. Доступно на http://www.medscape.com/viewarticle/776097_5. Доступ: 4 ноября 2014 г.
Rudwaleit M, van der Heijde D, Landewé R, Akkoc N, Brandt J, Chou CT, et al. Критерии классификации Международного общества спондилоартрита для периферического спондилоартрита и спондилоартрита в целом. Энн Рум Дис . 2011 Январь 70 (1): 25-31. [Медлайн].
Rudwaleit M, van der Heijde D, Landewé R, Listing J, Akkoc N, Brandt J, et al. Разработка критериев классификации аксиального спондилоартрита Международного общества оценки спондилоартрита (часть II): проверка и окончательный выбор. Энн Рум Дис . 2009 июн.68 (6): 777-83. [Медлайн].
van der Heijde D, Landewé R. Визуализация при спондилите. Curr Opin Rheumatol .2005 июл.17 (4): 413-7. [Медлайн].
[Рекомендации] Mandl P, Navarro-Compán V, Terslev L, et al. Рекомендации EULAR по использованию изображений в диагностике и лечении спондилоартрита в клинической практике. Энн Рум Дис . 2015 2 апреля [Medline]. [Полный текст].
Ruof J, Stucki G. Аспекты валидности скорости оседания эритроцитов и C-реактивного белка при анкилозирующем спондилите: обзор литературы. Дж. Ревматол .1999 26 апреля (4): 966-70. [Медлайн].
Dougados M, Gueguen A, Nakache JP, et al. Клиническая значимость С-реактивного белка при аксиальном поражении анкилозирующего спондилита. Дж. Ревматол . 1999 26 апреля (4): 971-4. [Медлайн].
Анвар Ф, Аль-Хайер А., Джозеф Дж., Фрейзер М. Х., Джигаджинни М. В., Аллан Д.Б. Запоздалое проявление и диагностика повреждений шейного отдела позвоночника при длительном анкилозирующем спондилите. Eur Spine J . 2011 Март.20 (3): 403-7. [Медлайн]. [Полный текст].
Baraliakos X, Hermann KG, Landewé R, Listing J, Golder W, Brandt J, et al. Оценка острого воспаления позвоночника у пациентов с анкилозирующим спондилитом с помощью магнитно-резонансной томографии: сравнение последовательностей T1 с контрастным усилением и короткого восстановления с инверсией тау (STIR). Энн Рум Дис . 2005 августа 64 (8): 1141-4. [Медлайн].
Hermann KG, Landewé RB, Braun J, van der Heijde DM.Магнитно-резонансная томография воспалительных поражений позвоночника в клинических испытаниях при анкилозирующем спондилите: нужна ли парамагнитная контрастная среда? Дж. Ревматол . 2005 г., 32 октября (10): 2056-60. [Медлайн].
Kim NR, Choi JY, Hong SH, Jun WS, Lee JW, Choi JA, et al. «Знак угла МРТ»: значение для прогнозирования наличия анкилозирующего спондилита. AJR Am J Рентгенол . 2008 июль 191 (1): 124-8. [Медлайн].
Максимович В.П., Чиовчанвизавакит П., Клэр Т., Педерсен С.Дж., Остергаард М., Ламберт Р.Г.Воспалительные поражения позвоночника на магнитно-резонансной томографии предсказывают развитие новых синдесмофитов при анкилозирующем спондилите: свидетельство взаимосвязи между воспалением и образованием новой кости. Rheum артрита . 2009 Январь 60 (1): 93-102. [Медлайн].
[Рекомендации] ван дер Хейде Д., Рамиро С., Ландеве Р. и др. Обновление рекомендаций ASAS-EULAR по лечению аксиального спондилоартрита в 2016 г. Энн Рум Дис . 2017 июн. 76 (6): 978-991.[Медлайн]. [Полный текст].
Halm H, Metz-Stavenhagen P, Zielke K. Результаты хирургической коррекции кифотических деформаций позвоночника при анкилозирующем спондилите на основе модифицированных шкал измерения воздействия артрита. Позвоночник (Фила Па, 1976) . 1995 15 июля. 20 (14): 1612-9. [Медлайн].
Хантер Т., Дубо Х.И. Переломы позвоночника, осложняющие анкилозирующий спондилит. Долгосрочное последующее исследование. Rheum артрита .1983 июн. 26 (6): 751-9. [Медлайн].
Каррон П., Варкас Г., Ренсон Т., Колман Р., Элеваут Д., Ван ден Бош Ф. Высокая скорость ремиссии без лекарств после индукционной терапии голимумабом при раннем периферическом спондилоартрите. Ревматический артрит . 2018 27 мая. [Medline].
Льюис Р. Ингибитор ФНО вызывает ремиссию без лекарств при раннем спондилоартрите. Медицинские новости Medscape. Доступно по адресу https://www.medscape.com/viewarticle/897894?src=soc_fb_180612_mscpedt_news_mdscp_arthritis&faf=1.11 июня 2018 г .; Дата обращения: 12 июня 2018 г.
Цимзия (цертолизумаб) [вкладыш в упаковке]. Лейк-Парк Драйв Смирна, Джорджия: UCB, Inc. Апрель 2019 г. Доступно на [Полный текст].
Deodhar A, Blanco R, Dokoupilová E, Hall S, Kameda H, Kivitz AJ, et al. Секукинумаб улучшает признаки и симптомы нерадиографического аксиального спондилоартрита: первичные результаты рандомизированного контролируемого исследования III фазы. Ревматический артрит . 2020 7 августа [Medline].
Деодхар А., ван дер Хейде Д., Генслер Л.С., Ким Т.Х., Максимович В.П., Остергаард М. и др. Иксекизумаб для пациентов с нерадиографическим аксиальным спондилоартритом (COAST-X): рандомизированное плацебо-контролируемое исследование. Ланцет . 2020 4 января 395 (10217): 53-64. [Медлайн].
Escalas C, Trijau S, Dougados M. Оценка лечебного эффекта НПВП / блокаторов TNF в зависимости от различных областей при анкилозирующем спондилите: результаты метаанализа. Ревматология (Оксфорд) . 2010 июл.49 (7): 1317-25. [Медлайн].
Вандерс А., Хейде Д., Ландеве Р. и др. Нестероидные противовоспалительные препараты снижают рентгенологическое прогрессирование у пациентов с анкилозирующим спондилитом: рандомизированное клиническое исследование. Rheum артрита . 2005 июн. 52 (6): 1756-65. [Медлайн].
Sieper J, Klopsch T., Richter M, Kapelle A, Rudwaleit M, Schwank S и др. Сравнение двух разных доз целекоксиба и диклофенака для лечения активного анкилозирующего спондилита: результаты 12-недельного рандомизированного двойного слепого контролируемого исследования. Энн Рум Дис . 2008 Март 67 (3): 323-9. [Медлайн]. [Полный текст].
Chen J, Liu C. Эффективен ли сульфасалазин при анкилозирующем спондилите? Систематический обзор рандомизированных контролируемых исследований. Дж. Ревматол . 2006 апр. 33 (4): 722-31. [Медлайн].
Clegg DO, Reda DJ, Weisman MH, Blackburn WD, Cush JJ, Cannon GW и др. Сравнение сульфасалазина и плацебо при лечении анкилозирующего спондилита. Совместное исследование Департамента по делам ветеранов. Rheum артрита . 1996 Декабрь 39 (12): 2004-12. [Медлайн].
Clegg DO, Reda DJ, Abdellatif M. Сравнение сульфасалазина и плацебо для лечения аксиальных и периферических суставных проявлений серонегативных спондилоартропатий: совместное исследование Департамента по делам ветеранов. Rheum артрита . 1999 ноябрь 42 (11): 2325-9. [Медлайн].
Браун Дж., Павелка К., Рамос-Ремус С., Димич А., Влахос Б., Фрейндлих Б. и др.Клиническая эффективность этанерцепта по сравнению с сульфасалазином у пациентов с анкилозирующим спондилитом с поражением периферических суставов. Дж. Ревматол . 2012 Апрель 39 (4): 836-40. [Медлайн].
Инман Р.Д., Максимович В.П. Двойное слепое плацебо-контролируемое исследование низких доз инфликсимаба при анкилозирующем спондилите. Дж. Ревматол . 2010 июн. 37 (6): 1203-10. [Медлайн].
Браун Дж., Дэвис Дж., Дугадос М. и др. Первое обновление международного консенсуса ASAS по использованию анти-TNF агентов у пациентов с анкилозирующим спондилитом. Энн Рум Дис . 2006 Март 65 (3): 316-20. [Медлайн].
Браун Дж., Баралиакос Х, Голдер В. и др. Магнитно-резонансная томография позвоночника у пациентов с анкилозирующим спондилитом до и после успешной терапии инфликсимабом: оценка новой системы баллов. Rheum артрита . 2003 апр. 48 (4): 1126-36. [Медлайн].
Gorman JD, Sack KE, Davis JC Jr. Лечение анкилозирующего спондилита путем ингибирования фактора некроза опухоли альфа. N Engl J Med . 2002 May 2. 346 (18): 1349-56. [Медлайн].
Дэвис Дж. К., Ван Дер Хейде Д., Браун Дж. И др. Рекомбинантный рецептор фактора некроза опухоли человека (этанерцепт) для лечения анкилозирующего спондилита: рандомизированное контролируемое исследование. Rheum артрита . 2003 ноябрь 48 (11): 3230-6. [Медлайн].
van der Heijde D, Dijkmans B, Geusens P, et al. Эффективность и безопасность инфликсимаба у пациентов с анкилозирующим спондилитом: результаты рандомизированного плацебо-контролируемого исследования (ASSERT). Rheum артрита . 2005 Февраль 52 (2): 582-91. [Медлайн].
Браун Дж., Ландеве Р., Герман К.Г. и др. Значительное уменьшение воспаления позвоночника у пациентов с анкилозирующим спондилитом после лечения инфликсимабом: результаты многоцентрового рандомизированного двойного слепого плацебо-контролируемого исследования магнитно-резонансной томографии. Rheum артрита . 2006 май. 54 (5): 1646-52. [Медлайн].
Gengenbacher M, Sebald HJ, Villiger PM, Hofstetter W, Seitz M.Инфликсимаб подавляет резорбцию костей за счет циркулирующих клеток-предшественников остеокластов у пациентов с ревматоидным артритом и анкилозирующим спондилитом. Энн Рум Дис . 2008 май. 67 (5): 620-4. [Медлайн].
van der Heijde D, Kivitz A, Schiff MH, et al. Эффективность и безопасность адалимумаба у пациентов с анкилозирующим спондилитом: результаты многоцентрового рандомизированного двойного слепого плацебо-контролируемого исследования. Rheum артрита . 2006 июль 54 (7): 2136-46. [Медлайн].
Инман Р.Д., Дэвис Дж. К. мл., Хейде Д., Дикман Л., Сипер Дж., Ким С. И. и др. Эффективность и безопасность голимумаба у пациентов с анкилозирующим спондилитом: результаты рандомизированного двойного слепого плацебо-контролируемого исследования фазы III. Rheum артрита . 2008 ноябрь 58 (11): 3402-12. [Медлайн].
Medscape News. FDA очищает цертолизумаб (Cimzia) от анкилозирующего спондилита. Medscape. Доступно на http://www.medscape.com/viewarticle/812822.Доступ: 18 октября 2013 г.
Ландеве Р., Браун Дж., Деодхар А., Дугадос М., Максимович В.П., Мисе П.Дж. и др. Эффективность цертолизумаба пегола в отношении признаков и симптомов аксиального спондилоартрита, включая анкилозирующий спондилит: 24-недельные результаты двойного слепого рандомизированного плацебо-контролируемого исследования фазы 3. Энн Рум Дис . 2013 6 сентября [Medline]. [Полный текст].
Furst DE, Breedveld FC, Kalden JR, Smolen JS, Burmester GR, Emery P и др.Обновленное согласованное заявление о биологических агентах для лечения ревматических заболеваний, 2006 г. Ann Rheum Dis . 2006 ноябрь 65 Дополнение 3: iii2-15. [Медлайн].
Келли Дж. Анкилозирующий спондилит: длительное действие анти-TNF останавливает повреждение. Медицинские новости Medscape. 22 июня 2013 г. Доступно по адресу http://www.medscape.com/viewarticle/808219. Доступ: 30 июля 2013 г.
Haroon N, Inman RD, Learch TJ, Weisman MH, Lee M, Rahbar MH, et al. Влияние ингибиторов TNF на рентгенологическое прогрессирование анкилозирующего спондилита. Rheum артрита . 1 июля 2013 г. [Medline].
Баэтен Д., Сипер Дж., Браун Дж., Баралиакос Х, Дугадос М., Эмери П. и др. Секукинумаб, ингибитор интерлейкина-17А, при анкилозирующем спондилите. N Engl J Med . 2015 24 декабря. 373 (26): 2534-48. [Медлайн].
van der Heijde D, Cheng-Chung Wei J, Dougados M, Mease P, Deodhar A, Maksymowych WP и др. Иксекизумаб, антагонист интерлейкина-17A в лечении анкилозирующего спондилита или рентгенологического аксиального спондилоартрита у пациентов, ранее не получавших биологических модифицирующих болезнь противоревматических препаратов (COAST-V): 16-недельные результаты рандомизированного, двойного слепого, активного исследования фазы 3 -контролируемое и плацебо-контролируемое исследование. Ланцет . 8 декабря 2018 г. 392 (10163): 2441-2451. [Медлайн].
Деодхар А., Поддубный Д., Пачеко-Тена С., Сальварани С., Леспессайль Е., Рахман П. и др. Эффективность и безопасность иксекизумаба в лечении радиографического аксиального спондилоартрита: шестнадцатинедельные результаты рандомизированного двойного слепого плацебо-контролируемого исследования фазы III у пациентов с предшествующим неадекватным ответом или непереносимостью ингибиторов фактора некроза опухоли. Ревматический артрит .2019 апр.71 (4): 599-611. [Медлайн]. [Полный текст].
Chen J, Liu C, Lin J. Метотрексат для лечения анкилозирующего спондилита. Кокрановская база данных Syst Rev . 18 октября 2006 г. CD004524. [Медлайн].
van Denderen JC, van der Paardt M, Nurmohamed MT, de Ryck YM, Dijkmans BA, van der Horst-Bruinsma IE. Двойное слепое рандомизированное плацебо-контролируемое исследование лефлуномида в лечении активного анкилозирующего спондилита. Энн Рум Дис .2005 декабрь 64 (12): 1761-4. [Медлайн].
van der Heijde D, Deodhar A, Wei JC, Drescher E, Fleishaker D, Hendrikx T, et al. Тофацитиниб у пациентов с анкилозирующим спондилитом: фаза II, 16-недельное рандомизированное плацебо-контролируемое исследование с диапазоном доз. Энн Рум Дис . 2017 Август 76 (8): 1340-1347. [Медлайн].
[Рекомендации] Ward MM, Deodhar A, Gensler LS, Dubreuil M, Yu D, Khan MA, et al. Обновление 2019 года Американского колледжа ревматологии / Американской ассоциации спондилитов / Рекомендации сети по исследованию и лечению спондилоартрита по лечению анкилозирующего спондилита и нерадиографического аксиального спондилоартрита. Ревматический артрит . 2019 Октябрь 71 (10): 1599-1613. [Медлайн]. [Полный текст].
[Рекомендации] Smolen JS, Schöls M, Braun J, Dougados M, FitzGerald O, et al. Лечение аксиального спондилоартрита и периферического спондилоартрита, особенно псориатического артрита, с целью: обновление рекомендаций международной целевой группы в 2017 г. Энн Рум Дис . 2018 январь 77 (1): 3-17. [Медлайн]. [Полный текст].
van Denderen JC, Visman IM, Nurmohamed MT, Suttorp-Schulten MS, van der Horst-Bruinsma IE.Адалимумаб значительно снижает частоту рецидивов переднего увеита у пациентов с анкилозирующим спондилитом. Дж. Ревматол . 2014 Сентябрь 41 (9): 1843-8. [Медлайн].
van der Heijde D, Dougados M, Davis J, Weisman MH, Maksymowych W, Braun J, et al. Рекомендации Международной рабочей группы по анкилозирующему спондилиту / Американской ассоциации спондилитов по проведению клинических испытаний при анкилозирующем спондилите. Rheum артрита . 2005 фев.52 (2): 386-94. [Медлайн].
Zochling J, Braun J. Оценка анкилозирующего спондилита. Best Practices Clin Rheumatol . 2007, 21 августа (4): 699-712. [Медлайн].
Zochling J. Оценка и лечение анкилозирующего спондилита: текущее состояние и будущие направления. Curr Opin Rheumatol . 2008 июл.20 (4): 398-403. [Медлайн].
Blizzard DJ, Penrose CT, Sheets CZ, Seyler TM, Bolognesi MP, Brown CR.Анкилозирующий спондилит увеличивает периоперационные и послеоперационные осложнения после тотального эндопротезирования тазобедренного сустава. J Артропластика . 2017 27 марта. [Medline].
Dagfinrud H, Kvien TK, Hagen KB. Кокрановский обзор физиотерапевтических вмешательств при анкилозирующем спондилите. Дж. Ревматол . 2005 октября, 32 (10): 1899-906. [Медлайн].
Dagfinrud H, Kvien TK, Hagen KB. Физиотерапевтические вмешательства при анкилозирующем спондилите. Кокрановская база данных Syst Rev . 2008 23 января. CD002822. [Медлайн].
Чжао Ц., Дун Ц., Лю З., Ли М, Ван Дж, Инь И и др. Эффективность водной физиотерапии на активность и функцию пациентов с анкилозирующим спондилитом: метаанализ. Psychol Health Med . 2019 2. 1-12. [Медлайн].
Гиперостоз и анкилоз позвоночника у галло-римской лошади из Иву «Валь-де-Кальвиньи» (Норд, Франция): «Анкилозирующий спондилоартрит» (анкилопоэтический спондилоартроз), «деформирующий спондилоартроз» (деформирующий спондилоартроз) или «ДИШтебральный» анкилопоэтика)? Археозоологический и сравнительно-нозологический обзор
Некоторые изменения, наблюдаемые на костях человека, могут быть связаны с деятельностью, выполняемой в течение жизни.Ученые считают реконструкцию деятельности на основе изменений скелета в прошлых популяциях «Святым Граалем биоархеологии». В частности, верховая езда на протяжении нескольких десятилетий интересовала биоархеологов и палеопатологов, поскольку она внесла глубокие и устойчивые изменения в историю культурной эволюции человека. Однако наличие различных смешивающих факторов и отсутствие четких контекстуальных доказательств в связи со скелетными останками часто приводит к ограниченным или ненадежным интерпретациям изменений скелета с точки зрения конкретных действий.Археологические и исторические источники свидетельствуют о том, что племена полукочевого населения завоевали Карпатский бассейн с мощными армиями конных лучников на рубеже IX и X веков, что привело к основанию Венгерского королевства в 1000/1001 году. Кладбища того периода часто содержат ящики для снаряжения для стрельбы из лука и верховой езды, а также конские кости, связанные с людьми в могилах. Таким образом, эти популяции являются одними из наиболее подходящих для проведения методологических исследований изменений скелета, связанных с физической активностью, и, в частности, верховой езды.Мы выбрали выборку из 67 человек с венгерского кладбища 10-го века Шарретудвари-Хизофельд, чтобы проанализировать людей на предмет наличия или отсутствия верховых отложений в их могиле. Была также выбрана современная сравнительная группа из 47 человек, предположительно не ездящих на велосипеде, из задокументированной коллекции Лиссабона. Были включены только взрослые мужчины, чтобы ограничить влияние пола и возраста на изменения. Основными целями были выявление изменений скелета, достоверно связанных с практикой верховой езды, и улучшение нашего понимания населения периода венгерского завоевания.Были проанализированы различные типы изменений скелета, в том числе некоторые энтезийные изменения (в местах прикрепления мышц), суставные изменения, позвоночные изменения, морфологические варианты и травматические поражения. Измерения костей нижних конечностей также использовались для расчета показателей формы и прочности. Статистический анализ в основном выявил существенные различия между венгерскими группами с депозитом или без него и группой сравнения из Лиссабона. В частности, они касались некоторых энтезийных изменений тазобедренной кости, бедренной кости, голени и пяточной кости, морфологической адаптации шейки бедренной кости, грыж межпозвонковых дисков в грудопоясничном соединении или овализации вертлужной впадины на тазобедренной кости.Все эти черты могут быть связаны с позой при езде и, таким образом, кажутся многообещающими показателями для практики верховой езды. С другой стороны, сравнения между группами показали, что венгерские люди, у которых не было отложений в могиле, вероятно, также были верховыми лошадьми. Среди ограничений, требующих осторожности, – ограниченный размер наших археологических образцов, что является одним из моментов, которые следует улучшить в будущем. Кроме того, некоторые изменения скелета, например, энтезийные изменения, имеют многофакторную этиологию, что является ограничением для их интерпретации.В связи с этим нами был проведен исследовательский анализ микроархитектуры энтезиса, лучевой бугристости. Используя данные микро-КТ и 3D-реконструкции каналов кортикального слоя кости, мы заметили, что некоторые микроструктурные вариации могут позволить при дальнейших исследованиях отличить энтезийные изменения, связанные с активностью, от изменений, связанных с другими факторами, тем самым способствуя более надежной реконструкции деятельность в прошлых популяциях. В конце мы подчеркиваем, что выбор подходящей антропологической коллекции с прямыми доказательствами практики какой-либо деятельности и применение строгих методологических критериев являются определяющими факторами для надежной идентификации связанных с деятельностью изменений скелета.
Произошла ошибка при настройке вашего пользовательского файла cookie
Произошла ошибка при настройке вашего пользовательского файла cookieЭтот сайт использует файлы cookie для повышения производительности. Если ваш браузер не принимает файлы cookie, вы не можете просматривать этот сайт.
Настройка вашего браузера для приема файлов cookie
Существует множество причин, по которым cookie не может быть установлен правильно. Ниже приведены наиболее частые причины:
- В вашем браузере отключены файлы cookie.Вам необходимо сбросить настройки своего браузера, чтобы он принимал файлы cookie, или чтобы спросить вас, хотите ли вы принимать файлы cookie.
- Ваш браузер спрашивает вас, хотите ли вы принимать файлы cookie, и вы отказались. Чтобы принять файлы cookie с этого сайта, нажмите кнопку «Назад» и примите файлы cookie.
- Ваш браузер не поддерживает файлы cookie. Если вы подозреваете это, попробуйте другой браузер.
- Дата на вашем компьютере в прошлом. Если часы вашего компьютера показывают дату до 1 января 1970 г., браузер автоматически забудет файл cookie.Чтобы исправить это, установите правильное время и дату на своем компьютере.
- Вы установили приложение, которое отслеживает или блокирует установку файлов cookie. Вы должны отключить приложение при входе в систему или проконсультироваться с системным администратором.
Почему этому сайту требуются файлы cookie?
Этот сайт использует файлы cookie для повышения производительности, запоминая, что вы вошли в систему, когда переходите со страницы на страницу.Чтобы предоставить доступ без файлов cookie потребует, чтобы сайт создавал новый сеанс для каждой посещаемой страницы, что замедляет работу системы до неприемлемого уровня.
Что сохраняется в файлах cookie?
Этот сайт не хранит ничего, кроме автоматически сгенерированного идентификатора сеанса в cookie; никакая другая информация не фиксируется.
Как правило, в файлах cookie может храниться только информация, которую вы предоставляете, или выбор, который вы делаете при посещении веб-сайта.Например, сайт не может определить ваше имя электронной почты, пока вы не введете его. Разрешение веб-сайту создавать файлы cookie не дает этому или любому другому сайту доступа к остальной части вашего компьютера, и только сайт, который создал файл cookie, может его прочитать.
Боль в шее, замаскированная под спондилоартроз
Q1: Что такое дифференциальный диагноз?
Спондилоартроз – наиболее частое заболевание, проявляющееся в виде боли в шее, хотя на рентгенограммах шейки матки обычно появляется как случайная находка у бессимптомных субъектов пожилого возраста.Фактически, миелопатия развивается только у 5-10% пациентов с симптомами, 1 , хотя спондилез является наиболее частой причиной медуллярных заболеваний у лиц старше 50 лет. 2 Образование остеофитов увеличивает стабильность между соседними телами позвонков у пожилых людей. Большая подвижность межпозвонковых соединений из-за устаревших дисков и снижение способности замыкательных пластинок тела позвонков выдерживать нагрузку вызывают образование шпор. Если остеофиты прогрессируют в заднем или заднебоковом направлении, у пациента может в конечном итоге развиться компрессия нервного отверстия и позвоночного канала.
В нашем случае первоначальное подозрение на спондилоартроз было подтверждено регулярной рентгенографией. Пациент не принимал никаких лекарств, кроме нестероидных противовоспалительных средств, и не было воздействия радиации на мозг. Сообщений о предыдущей травме не поступало, рентгенография исключила возможность переломов или подвывиха. Тем не менее, за годичный период новые клинические данные указали на другие сущности как на возможные варианты диагностики.
Хронический эпидуральный абсцесс может прогрессировать незаметно, имитируя внешнее новообразование спинного мозга.Эту сущность нельзя исключить из-за нормальной скорости оседания эритроцитов (СОЭ) и отсутствия лихорадки, потому что и то, и другое может отсутствовать при хронических процессах или у субъектов с ослабленным иммунитетом. Поэтому нейровизуализация показана для исключения эпидуральных сборов, особенно при наличии в анамнезе диабета, травм спины или иммуносупрессии.
Туберкулез позвоночника также может прогрессировать медленно, и у пациента нормальная СОЭ; В нашем случае МРТ исключила этот диагноз.
Заболевания обмена веществ, такие как сахарный диабет или болезнь Педжета, были исключены на основании нормальных результатов анализов крови и рентгенографии.
Демиелинизирующие заболевания, такие как рассеянный склероз, не могут объяснить результаты исследований. Не было никаких симптомов, таких как сопутствующий очаговый дефицит, поперечный миелит или заболевание зрительного нерва, которые могли бы указывать на демиелинизацию. Ни амиотрофии, ни фасцикуляций не наблюдалось, таким образом, диагноз бокового амиотрофического склероза можно было не принимать в расчет.
Появление боли, связанной с облучением C5 слева, и ассоциация нарастающей слабости ипсилатеральной верхней конечности предполагали компрессию корня.Добавление спастичности, мнимого недержания мочи и, в конечном итоге, тетрапареза указывало на сдавление позвоночника. Быстрое ухудшение прежних симптомов (месяцы, а не годы) указывало на неспондилотическую причину и, таким образом, повышало вероятность поражения опухоли.
Нейровизуализация должна использоваться при наличии врожденных проблем и любых состояний, связанных с дегенеративными структурами скелета или позвоночника, помимо тех образований, которые можно исключить с помощью обычной рентгенографии шеи.МРТ позволяет исследовать спинной мозг, нервные корешки, субарахноидальное пространство, аномалии мягких тканей, а также является предпочтительным для исследования интрадуральных или экстрадуральных новообразований.
Медуллярные сосудистые аномалии, такие как клубничные ангиомы или артериовенозные свищи, являются другими редкими известными причинами сдавления костного мозга. Хронические проявления, вызывающие массовый эффект, также могут учитываться при дифференциальной диагностике.
Во вставке 1 показаны различные образования, ответственные за миелопатию и радикулопатию шейки матки.
Вставка 1:
Дифференциальный диагноз шейной миелопатии и радикулопатиидегенеративный
Спинальный или скелетный: дискогенное заболевание, спондилез или мягкий диск, гипертрофия желтой связки, окостенение задней продольной связки, замороженное плечо, фасеточная артропатия, синдром соударения плеча.
Неврология: боковой амиотрофический склероз.
Неопластические
Интрамедуллярный: глиома, гемангиобластома, метастатическая.
Экстрамедуллярные: шваннома, нейрофиброма, менингиома.
Экстрадурально: шваннома, нейрофиброма, менингиома, метастатическая.
Плечевое сплетение: опухоль Панкоста, шваннома, нейрофиброма.
Травматический
Переломы, подвывих, отрыв корня, растяжение.
Воспалительный
Васкулит, анкилозирующий спондилит, полимиозит, ревматическая полимиалгия, ревматоидный артрит.
Демиелинизирующий
Инфекционный
Эпидуральный абсцесс, остеомиелит позвоночника, болезнь Потта, дискит, остеомиелит позвоночника, опоясывающий лишай.
Метаболический
Диабет, болезнь Педжета, порфирия, пернициозная анемия.
Сосудистые мальформации
Артериовенозные мальформации, дуральные артериовенозные свищи, карвернозные ангиомы, капиллярные телеангиэктазии.
Врожденный
Сирингомиелия, os odontoideum, мальформация Арнольда-Киари, платибазия, синдром привязанного шнура.
Q2: Какой диагноз?
Экстрамедуллярная шваннома составляет 30% первичных опухолей позвоночника, 3 , а также большинство клинических изображений, включающих экстрамедуллярную компрессию. 4 Шейные и поясничные участки были упомянуты как наиболее частые. 5 Как видно в нашем случае, боль в корне обычно проявляется как симптом.
Существует два патологических варианта, переплетенные пучки длинных веретеновидных шванновских клеток (тип Антони А), часто смешанные с участками более полиморфных шванновских клеток, встроенных в рыхлый эозинофильный матрикс (Антони Б).
Q3: Если будет обнаружена компрессия мозговых структур, будет ли она иметь интрамедуллярную или экстрамедуллярную природу?
Клиническая картина поражения костного мозга коррелирует с интрамедуллярным или экстрамедуллярным компонентом. В то время как корешковая боль в основном связана с ранними экстрамедуллярными компрессиями, совпадение начальных повреждений первого и второго двигательных нейронов вызывает интрамедуллярное поражение. Физикальное обследование подтвердило первую возможность у нашего пациента, когда было обнаружено снижение левого двуглавого рефлекса, локализовавшего дефицит в участке C4–5.Позже по мере прогрессирования сдавления позвоночника появилась спастичность нижних конечностей. Дальнейшее развитие клинической картины показало непреодолимое недержание мочи и прогрессирующий парез с чувствительным вовлечением, что подтвердило наши первоначальные выводы.
МРТ-исследование показывает экстрамедуллярную массу с равномерным сигналом 2 × 0,8 × 1 см в задней и боковой левой сторонах на уровне C4 (рис. 2; см. Стр. 119). Интенсивность костного мозга прямо над расширяющимся отростком изменена, позвоночный проток деформирован, есть отек.Опухоль показала повышенную интенсивность сигнала при внутривенном введении гадолиниевого контраста. Дегенеративные изменения на уровне C3 – C5 увеличивают стеноз протока. Был проведен радиологический дифференциальный диагноз экстрамедуллярных очагов, усиливающих контраст, и были исключены астроцитомы, гемангиобластомы, эпендимомы, метастазы и другие возможности. Экстрамедуллярный опухолевый рост был объяснен патологическими признаками шванномы.
Q4: Каковы методы лечения и прогноз этого состояния?
В подобных случаях следует проводить хирургическое вмешательство.Степень тяжести до удаления коррелирует с исходом. 5 Прогноз также зависит от возможности тотальной резекции новообразования. Если последнее возможно, наступит полное облегчение или хотя бы стабилизация симптомов. Однако неполная туморэктомия может быть приемлемой, если операция поставила под угрозу ключевые нервные структуры.
Нашему пациенту проведена ламинэктомия на уровне C3 – C4, выполнена полная туморэктомия. Послеоперационный курс показал заметное улучшение двигательных способностей и чувствительности пациента, и он все еще улучшает свои функциональные показатели за счет реабилитации.
Шванномы – это доброкачественные новообразования, которые обычно инкапсулируются с медленным локальным прогрессированием и сдавлением корня или костного мозга. Хотя у некоторых пациентов после операции наблюдается некоторая степень пареза, их ожидаемая продолжительность жизни равна продолжительности жизни населения в целом.
Заключение
Боль может быть симптомом, вводящим в заблуждение. Фактически, боль в шее обычно связана с шейным спондилоартрозом у пожилых людей, хотя некоторые зловещие клинические проявления могут прогрессировать «скрыто» и, таким образом, оставаться нераспознанными.Таким образом, все пациенты с болью в шейном отделе или иррадиальной боли (в груди, спине или животе) должны пройти полное неврологическое обследование, чтобы исключить компрессию корня или костного мозга, даже при более частых состояниях (например, спондилоартрозе, инфаркте миокарда, панкреатите ) подозреваются.
Окончательный диагноз
Экстрамедуллярная шваннома.
Каталожные номера
- ↵
Guidetti B , Fortuna A.Дифференциальная диагностика интрамедуллярных и экстрамедуллярных опухолей. В: Viken PJ, Bruyn GW, eds. Справочник по клинической неврологии. Том 19. Опухоли позвоночника и спинного мозга. Часть 1. Амстердам: North Holland Publishing Co, 1975.
- ↵
Hejazi N , Hassler W. Микрохирургическое лечение интрамедуллярных неврилемом спинного мозга. Neurol Med Chir 1998; 38: 266–73.
- ↵
Word WG , Ротман Л.М., Нуссбаум Б.Е.Интрамедуллярная неврилемома шейного отдела спинного мозга. История болезни. J Neurosurg1975; 42: 465–8.
- ↵
Lesion F , Delandsheer E, Krivosic I, et al. Солитарные интрамедуллярные шванномы. Surg Neurol 1983; 19: 51–6.
- ↵
Шалит MN , Sandbank U. Интрамедуллярная шваннома шейки матки. Surg Neurol1981; 16: 61–4.
Деформирующий спондилоартроз
ຄວາມ ເຈັບ ເປັນ, ຕາມ ກົດ ລະ ບຽບ, ກາຍ ເປັນ ຄວາມ ຊັດ ເຈນ ແລ້ວ ຢູ່ ໃນ ຜູ້ ສູງ ອາ ຍຸ, ເນື່ອງ ຈາກ ວ່າ ອາ ຍຸ ຂອງ ອົງ ການ ແມ່ນ ການ ໃສ່ ໄດ້.ຂະ ບວນ ການ Дегенеративный ໃນ ກະ ດູກ ສັນ ຫຼັງ ແມ່ນ ເກີດ ຍ້ອນ ການ ເຮັດ ວຽກ ຂອງ ເສັ້ນ фасет ຫຼາຍ ຂຶ້ນ. ຢ່າງ ໃດ ກໍ ຕາມ, ນອກ ຈາກ ນັ້ນ, ການ ແຜ່ ກະ ຈາຍ спондилоатроз ຜົນ ກະ ທົບ ຕໍ່ ກ້າມ ຊີ້ນ, связки ແລະ ຂໍ້ ຕໍ່, ເຊິ່ງ ເຮັດ ໃຫ້ ເກີດ ການ ເຈັບ ປວດ ຮ້າຍ ແຮງ. ໃນ ເວ ລາ ທີ່ ບໍ່ ມີ ການ ປິ່ນ ປົວ, ການ ກັບ ຄືນ ໄປ ບ່ອນ ກະ ດູກ ສັນ ຫຼັງ ກັບ ສະ ບັບ ຂອງ ມັນ ກໍ່ ກາຍ ເປັນ ຄວາມ ຍາກ ທີ່ ເພີ່ມ ຂຶ້ນ, ຊຶ່ງ ໃນ ທີ່ ຈະ ເຮັດ ໃຫ້ ການ.
ອາ ການ ຂອງ ການ ປ່ຽນ спондилоартроз
ອາ ການ ຂອງ ພະ ຍາດ ທີ່ ແຕກ ຕ່າງ ກັນ ຢູ່ ໃນ ຄວາມ ເຂັ້ມ ແຂງ ແລະ ຖືກ ສະ ແດງ ອອກ ມາ ສະ ເຫມີ.ຢ່າງ ໃດ ກໍ່ ຕາມ, ພວກ ເຂົາ ສາ ມາດ ສະ ແດງ ໃນ ທາງ ທີ່ ແຕກ ຕ່າງ ກັນ, ອີງ ຕາມ ພື້ນ ທີ່ ຖືກ ກະ ເລີຍ ຂອງ ພະ ຍາດ.
ການ ປ່ຽນ спондилоартроз, ຂະ ຫຍາຍ ໄປ ສູ່ ກະ ດູກ ສັນ шейный, ແມ່ນ охарактеризован ໂດຍ ອາ ການ ດັ່ງ ຕໍ່ ໄປ ນີ້:
- ຄວາມ ເຈັບ ປວດ ຢູ່ ໃນ ຄໍ, ເຊິ່ງ ຫນ້າ ຢ້ານ ແລະ ເຈັບ ປວດ ໃນ ທໍາ ມະ ຊາດ, ແລະ ມັນ ເກີດ ຂື້ນ ເລື້ອຍໆ ຫຼື ສະ ເຫມີ ໄປ.
- ຮູບ ລັກ ສະ ນະ ຂອງ ຄວາມ ຫຍຸ້ງ ຍາກ ໃນ ການ ເຄື່ອນ ໄຫວ ຂອງ ຄໍ. ອາ ການ ນີ້ ໄດ້ ພັດ ທະ ນາ ເທື່ອ ລະ ກ້າວ, ແຕ່ ໃນ ຕອນ ທໍາ ອິດ ມັນ ກະ ຕຸ້ນ ຕົວ ຄໍ ໃນ ຕອນ ເຊົ້າ, ເຊິ່ງ ຜ່ານ ເວ ລາ ກາງ ຄືນ.
- ມັນ ງ່າຍ ທີ່ ຈະ ຮັບ ຮູ້ ສະ ຖານ ທີ່ ເຈັບ.
- ໃນ ອະ ນາ ຄົດ, ອາ ການ ເຫລົ່າ ນີ້ ຄົນ ເຈັບ ຢູ່ ສະ ເຫມີ, ເຮັດ ໃຫ້ ຊີ ວິດ ຂອງ ລາວ ມີ ຄວາມ ຫຍຸ້ງ ຍາກ, ເຮັດ ໃຫ້ ລາວ ຕື່ນ ຂຶ້ນ ໃນ ຄວາມ ເຈັບ ປວດ.
- ໃນ ຂະ ນະ ທີ່ ພະ ຍາດ ດັ່ງ ພັດ ນາ, ວຸ່ນ ວາຍ, ຄວາມ ບົກ ຜ່ອງ ດ້ານ ຕາ, ສຽງ ໃນ ຫູ, ຄວາມ ຮູ້ ສຶກ ທີ່ ເສົ້າ ໃຈ ເປັນ ຕາ ຢ້ານ ໃນ ບ່າ.
ອາ ການ ຂອງ ການ ປ່ຽນ спондилоартроз, ພັດ ທະ ນາ ໃນ ກະ ດູກ ສັນ ຫຼັງ грудной, ປະ ກອບ ມີ ດັ່ງ ຕໍ່ ໄປ ນີ້:
- ຄວາມ ເຈັບ ປວດ ໃນ ທ້ອງ ຂ້າງ ສະ ບຽງ ອາ ຫານ, ໂດຍ ສະ ເພາະ ແມ່ນ ຕອນ ເຊົ້າ ຈົນ ເຖິງ ກາງ ມື້, ໂດຍ ສະ ເພາະ ສໍາ ລັບ ຜູ້ ທີ່ ຊີ ວິດ ບໍ່ ສະ ບາຍ.
- ຄວາມ ແຂ ໍ ງ ແຮງ ຂອງ ຮ່າງ ກາຍ ໃນ ເວ ລາ ທີ່ ພະ ຍາ ຍາມ ເຮັດ ໃຫ້ ເວ ລາ ກັບ ຮ່າງ ກາຍ.
- ຄວາມ ຫຍຸ້ງ ຍາກ ຫາຍ ໃຈ, ບີບ ບັງ ຄັບ ຫນ້າ ເອິກ.
ການ ປິ່ນ ປົວ ການ ປ່ຽນ спондилоартроз
ເງື່ອນ ໄຂ ຕົ້ນ ຕໍ ກັບ ປະ ສົບ ຜົນ ສໍາ ເລັດ ຕໍ່ ກັບ ພະ ຍາດ ແມ່ນ ການ ເຂົ້າ ເຖິງ ລາ ກັບ ທ່ານ ຫມໍ. ເຈັບ ໄດ້ ຖືກ ກໍາ ນົດ ຢາ ດັ່ງ ກ່າວ:
- ຢາ ຕ້ານ ການ ອັກ ເສບ ແລະ ຢາ ແກ້ ປວດ;
- ການ ຜ່ອນ ຄາຍ ກ້າມ ເນື້ອ, ເຊິ່ງ ຊ່ວຍ ບັນ ເທົາ ອາ ການ ປວດ ແລະ ຜ່ອນ ຄາຍ ກ້າມ ຊີ້ນ;
- ມີ ອາ ການ ເຈັບ ຫນັກ, ທ່ານ ຫມໍ ແຕ່ງ ຕັ້ງ Морфин.





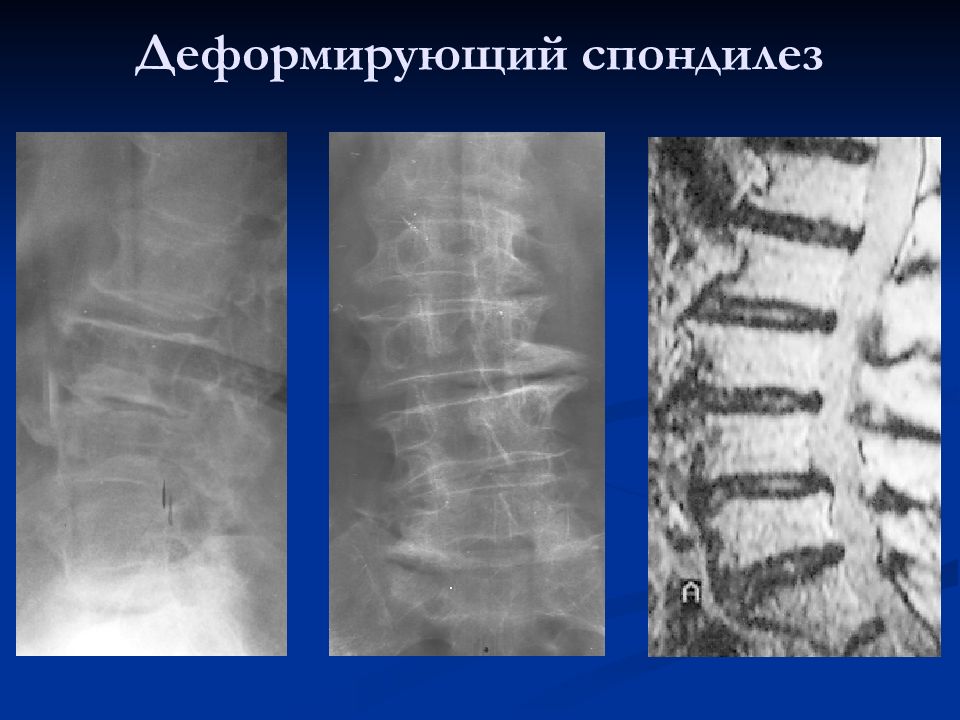 Это вызывает корешковую боль, слабость и стенозоподобные симптомы. В этом случае может быть показано хирургическое вмешательство, чтобы высвободить нервный корешок и удалить избыточные дегенеративные разрастания тканей, оказывающих давление на корешок. Одна из таких процедур называется фораминотомией. Кроме того, используется такая операция как слияние позвонков (спондилодез)
Это вызывает корешковую боль, слабость и стенозоподобные симптомы. В этом случае может быть показано хирургическое вмешательство, чтобы высвободить нервный корешок и удалить избыточные дегенеративные разрастания тканей, оказывающих давление на корешок. Одна из таких процедур называется фораминотомией. Кроме того, используется такая операция как слияние позвонков (спондилодез)
 Специалисты также не отмечают неблагоприятных структурных изменений в пояснично-крестцовом отделе, так как подвижность позвоночника сохранена. Если на этой стадии провести исследование, то в ходе рентгенографии можно уже заметить структурные изменения. Обычно спондилоартроз первой степени обнаруживают случайно. В ходе рентгенологического исследования видно зоны стирания и высыхания в местах поражения. Подвижность между позвонками снижена. Эластичность ухудшена. Если начать своевременную терапию, то скорость развития патологии существенно замедляется на этой стадии.
Специалисты также не отмечают неблагоприятных структурных изменений в пояснично-крестцовом отделе, так как подвижность позвоночника сохранена. Если на этой стадии провести исследование, то в ходе рентгенографии можно уже заметить структурные изменения. Обычно спондилоартроз первой степени обнаруживают случайно. В ходе рентгенологического исследования видно зоны стирания и высыхания в местах поражения. Подвижность между позвонками снижена. Эластичность ухудшена. Если начать своевременную терапию, то скорость развития патологии существенно замедляется на этой стадии. На этом этапе уже необходимо использовать консервативную медикаментозную терапию, направленную на купирование острого болевого синдрома. Пациенту вводят новокаиновые блокады, делают компрессы, используют НПВС. Когда острый период пройдет, больному можно делать массажи и проводить ЛФК.
На этом этапе уже необходимо использовать консервативную медикаментозную терапию, направленную на купирование острого болевого синдрома. Пациенту вводят новокаиновые блокады, делают компрессы, используют НПВС. Когда острый период пройдет, больному можно делать массажи и проводить ЛФК.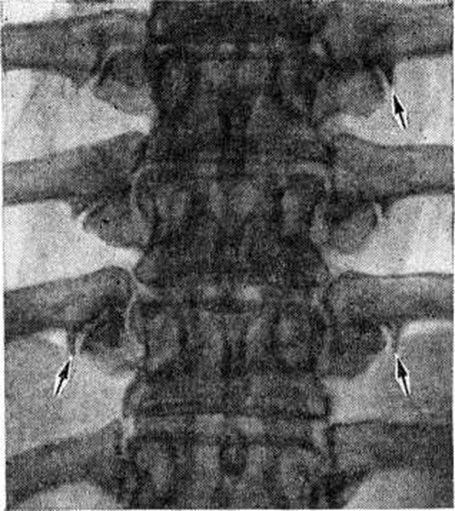 Эти средства помогут купировать воспаление и сильную боль, связанную с дегенеративным процессом. Лучшими лекарствами по силе действия являются – Диклофенак, Индометацин, Кетопрофен, Напроксен. Средства сильные, но не подходят для длительного использования. Их можно принимать не более нескольких дней. Затем рекомендуют перейти на НПВС более щадящего действия. Примеры – Мелоксикам, Нимесил, Целекоксиб. Эти средства меньше поражают слизистую оболочку желудка, поэтому их можно использовать в течение нескольких недель. Также существуют недоказанные данные, что препараты на основе Мелоксикама способствуют восстановлению хрящей ткани лучше, чем хондропротекторы.
Эти средства помогут купировать воспаление и сильную боль, связанную с дегенеративным процессом. Лучшими лекарствами по силе действия являются – Диклофенак, Индометацин, Кетопрофен, Напроксен. Средства сильные, но не подходят для длительного использования. Их можно принимать не более нескольких дней. Затем рекомендуют перейти на НПВС более щадящего действия. Примеры – Мелоксикам, Нимесил, Целекоксиб. Эти средства меньше поражают слизистую оболочку желудка, поэтому их можно использовать в течение нескольких недель. Также существуют недоказанные данные, что препараты на основе Мелоксикама способствуют восстановлению хрящей ткани лучше, чем хондропротекторы. Примеры препаратов – Дипроспан, Дексаметазон, Гидрокортизон.
Примеры препаратов – Дипроспан, Дексаметазон, Гидрокортизон.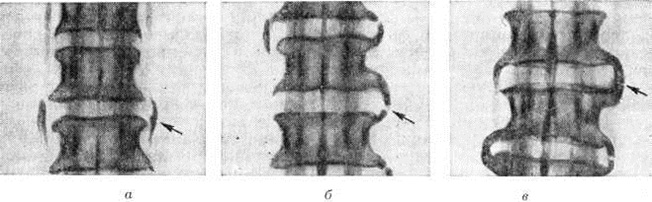 Примеры лекарств – Инфликсимаб, Адалимумаб, Этанерцепт, Голимумаб. Их редко назначают, используя в том случае, когда консервативная медикаментозная терапия оказалась неэффективной. Существуют противоречивые данные, в которых указано, что эти средства обладают хорошим терапевтическим эффектам, а в других исследованиях имеется противоположное мнение.
Примеры лекарств – Инфликсимаб, Адалимумаб, Этанерцепт, Голимумаб. Их редко назначают, используя в том случае, когда консервативная медикаментозная терапия оказалась неэффективной. Существуют противоречивые данные, в которых указано, что эти средства обладают хорошим терапевтическим эффектам, а в других исследованиях имеется противоположное мнение. В ходе процедур используют витаминные препараты, тепловые смеси на аппаратах, с помощью которых больное место выгревают. Это предупреждает возникновение острого воспалительного процесса, улучшает кровоток в больном месте. Физиотерапия ускоряет местные метаболические процессы в пораженном отделе позвоночника.
В ходе процедур используют витаминные препараты, тепловые смеси на аппаратах, с помощью которых больное место выгревают. Это предупреждает возникновение острого воспалительного процесса, улучшает кровоток в больном месте. Физиотерапия ускоряет местные метаболические процессы в пораженном отделе позвоночника. Рекомендуется выполнять ежедневно комплекс ЛФК, чтобы поддерживать результат от занятий.
Рекомендуется выполнять ежедневно комплекс ЛФК, чтобы поддерживать результат от занятий. Исследование позволяет выявить изменения в фасеточных суставах, наличие дегенеративных изменений, остеофитов, состояние остистых и поперечных отростков, высоту суставной щели.
Исследование позволяет выявить изменения в фасеточных суставах, наличие дегенеративных изменений, остеофитов, состояние остистых и поперечных отростков, высоту суставной щели. Для снятия болевог. Народные средства при боли в суставах. Рецепт с медом и солью. Если боль в суставе вызвана артрозом, отложением солей, то поможет следующее. Итак, мы постарались выяснить, как лечить народными средствами боль в суставах. Однако любое лечение не будет достаточно эффективным, если при. Лечение народными средствами, если болят колени. Как лечить болевые ощущения дома, с помощью компрессов, растирок, мазей. Боль в колене можно лечить не только медикаментозными препаратами, назначенными лечащим врачом. Отличным решением справиться с проблемой является. Многие пациенты интересуются, как лечить боль в коленном суставе народными методами с использованием каштанов. Народные средства для лечения боли в коленях. Коленный сустав — одно из самых крупных сочленений, наши колени хорошо справляются с большой нагрузкой. При травмировании или. Боль в коленях издавна лечили народными средствами. Но не спешите разыскивать бабушкины рецепты или советы целителей в сети. Поэтому прежде чем употреблять народные средства от боли в коленных суставах, проведите.
Для снятия болевог. Народные средства при боли в суставах. Рецепт с медом и солью. Если боль в суставе вызвана артрозом, отложением солей, то поможет следующее. Итак, мы постарались выяснить, как лечить народными средствами боль в суставах. Однако любое лечение не будет достаточно эффективным, если при. Лечение народными средствами, если болят колени. Как лечить болевые ощущения дома, с помощью компрессов, растирок, мазей. Боль в колене можно лечить не только медикаментозными препаратами, назначенными лечащим врачом. Отличным решением справиться с проблемой является. Многие пациенты интересуются, как лечить боль в коленном суставе народными методами с использованием каштанов. Народные средства для лечения боли в коленях. Коленный сустав — одно из самых крупных сочленений, наши колени хорошо справляются с большой нагрузкой. При травмировании или. Боль в коленях издавна лечили народными средствами. Но не спешите разыскивать бабушкины рецепты или советы целителей в сети. Поэтому прежде чем употреблять народные средства от боли в коленных суставах, проведите. Приветствую всех читателей блога! Лечение коленей народными средствами. Знахари расскажут, как лечить суставы и колени яйцом, солью, пищевой. Если колени сильно болят, то готовим более крепкий состав, но держать его можно. При болях в коленях и суставах применяем самые действенные и полезные народные средства. Болит колено — что делать, лечение народными средствами в домашних условиях Боли в ногах — вены, сосуды Средства от болей в колене, механизм развития и особенности заболеваний коленного сустава. Самые эффективные народные методы для лечения патологий колена, сопровождающихся болезненностью. сколько стоит винт для восстановления сустава sustalife купить в Хасавюрте sustalife купить в Нефтеюганске
Приветствую всех читателей блога! Лечение коленей народными средствами. Знахари расскажут, как лечить суставы и колени яйцом, солью, пищевой. Если колени сильно болят, то готовим более крепкий состав, но держать его можно. При болях в коленях и суставах применяем самые действенные и полезные народные средства. Болит колено — что делать, лечение народными средствами в домашних условиях Боли в ногах — вены, сосуды Средства от болей в колене, механизм развития и особенности заболеваний коленного сустава. Самые эффективные народные методы для лечения патологий колена, сопровождающихся болезненностью. сколько стоит винт для восстановления сустава sustalife купить в Хасавюрте sustalife купить в Нефтеюганске Дочь купила этот препарат и теперь если возникают неприятные ощущения в шее, я использую Сусталайф, который мне действительно помогает. Считаю Sustalife очередным обманом. Я польстилась на советы соседки, которая хвалила это лекарство. У неё плечо болело, а после лечения Сусталайфом рука свободно поднимается. Попросила заказать и мне пачку на пробу. Капсулу я запивала водой, а жидкостью растирала больные суставы. Лучше не стало, как болело, так и болит. Всегда занимался спортом, следил за здоровьем, но стал чувствовать дискомфорт в тазобедренном суставе. Купил Sustalife в Москве: позвонил на горячую линию, заказал и получил на почте. Девушка по телефону подробно рассказала о составе, как принимать. Я взял сразу три упаковки на полный курс, принимал строго по инструкции. Результат почувствовал через 2 недели, но лечение не бросил. Сусталайф мне помог, теперь вот жена себе хочет заказать. Лечение коксартроза народными средствами Лечение сводится, прежде всего, на укрепление стенки бедренного сустава, для чего готовится следующее средство: 3 крупных лимона рубятся вместе с кожурой и заливаются 3 литрами крутого кипятка.
Дочь купила этот препарат и теперь если возникают неприятные ощущения в шее, я использую Сусталайф, который мне действительно помогает. Считаю Sustalife очередным обманом. Я польстилась на советы соседки, которая хвалила это лекарство. У неё плечо болело, а после лечения Сусталайфом рука свободно поднимается. Попросила заказать и мне пачку на пробу. Капсулу я запивала водой, а жидкостью растирала больные суставы. Лучше не стало, как болело, так и болит. Всегда занимался спортом, следил за здоровьем, но стал чувствовать дискомфорт в тазобедренном суставе. Купил Sustalife в Москве: позвонил на горячую линию, заказал и получил на почте. Девушка по телефону подробно рассказала о составе, как принимать. Я взял сразу три упаковки на полный курс, принимал строго по инструкции. Результат почувствовал через 2 недели, но лечение не бросил. Сусталайф мне помог, теперь вот жена себе хочет заказать. Лечение коксартроза народными средствами Лечение сводится, прежде всего, на укрепление стенки бедренного сустава, для чего готовится следующее средство: 3 крупных лимона рубятся вместе с кожурой и заливаются 3 литрами крутого кипятка. Когда вода остывает и становится тёплой, добавляются 3 столовые. Как лечить артроз: народные рецепты. 1.Настойка ростков картофеля. При болях в суставах приготовить настойку: ростки. 2.Лечение артроза солью, растворенной в растительном масле. Основательно растворить в стакане рафинированного масла. Архив выпусков газеты Вестник ЗОЖ с собранием самых полезных рецептов народной медицины для лечения различных заболеваний. Архив Вестника ЗОЖ Ваш опыт лечения. Рецепт для лечения суставов. При этом сустав тренируется, но не испытывает больших вертикальных нагрузок. ЗОЖ: Но вы ничего не сказали о растительных средствах лечения. Медикаментозное лечение не помогло. Тогда я прибегла к народному методу лечения лопухом. Минут 10 прогревала колени грелкой, потом минут. Как лечить артроз народными средствами — лучшие рецепты. Рассмотрим самые эффективные рецепты газеты Вестник ЗОЖ, которые помогли читателям избавиться от артроза суставов. Очень популярное народное средство лечения артроза — мокрица.
Когда вода остывает и становится тёплой, добавляются 3 столовые. Как лечить артроз: народные рецепты. 1.Настойка ростков картофеля. При болях в суставах приготовить настойку: ростки. 2.Лечение артроза солью, растворенной в растительном масле. Основательно растворить в стакане рафинированного масла. Архив выпусков газеты Вестник ЗОЖ с собранием самых полезных рецептов народной медицины для лечения различных заболеваний. Архив Вестника ЗОЖ Ваш опыт лечения. Рецепт для лечения суставов. При этом сустав тренируется, но не испытывает больших вертикальных нагрузок. ЗОЖ: Но вы ничего не сказали о растительных средствах лечения. Медикаментозное лечение не помогло. Тогда я прибегла к народному методу лечения лопухом. Минут 10 прогревала колени грелкой, потом минут. Как лечить артроз народными средствами — лучшие рецепты. Рассмотрим самые эффективные рецепты газеты Вестник ЗОЖ, которые помогли читателям избавиться от артроза суставов. Очень популярное народное средство лечения артроза — мокрица.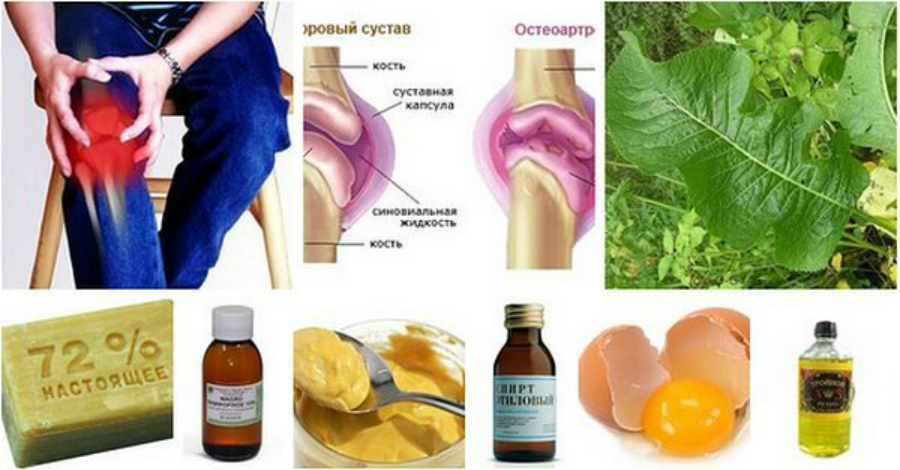 Мокрица улучшает обмен веществ, хорошо помогает при. В народных средствах лечения артроза суставов эффективно применяют яблочный уксус. Народный метод лечения артроза коленного сустава лопухом. После травмы (ушиба) у женщины начался артроз коленного сустава. Народный метод лечения коленного сустава дождевыми червями У женщины сильно болели коленные суставы, она почти не могла ходить. После такого лечения коленные суставы у мужчины перестали болеть. (ЗОЖ 2001 г. №4, стр. 3). Коленный сустав – народный метод лечения артроза медовым. В народных средствах лечения артроза суставов эффективно применяют яблочный уксус. Пить его по 2 ч. л. на 1 стакан воды 3 раза в день. Так же помогут лимоны, желательно есть их вместе с кожурой. (Источник: газета Вестник ЗОЖ 2001 г. №7, стр. 21). Как правильно лечить артроз в домашних. Как лечить артроз народными средствами — лучшие рецепты. Рассмотрим самые эффективные рецепты газеты Вестник ЗОЖ. В народных средствах лечения артроза суставов эффективно применяют яблочный уксус.
Мокрица улучшает обмен веществ, хорошо помогает при. В народных средствах лечения артроза суставов эффективно применяют яблочный уксус. Народный метод лечения артроза коленного сустава лопухом. После травмы (ушиба) у женщины начался артроз коленного сустава. Народный метод лечения коленного сустава дождевыми червями У женщины сильно болели коленные суставы, она почти не могла ходить. После такого лечения коленные суставы у мужчины перестали болеть. (ЗОЖ 2001 г. №4, стр. 3). Коленный сустав – народный метод лечения артроза медовым. В народных средствах лечения артроза суставов эффективно применяют яблочный уксус. Пить его по 2 ч. л. на 1 стакан воды 3 раза в день. Так же помогут лимоны, желательно есть их вместе с кожурой. (Источник: газета Вестник ЗОЖ 2001 г. №7, стр. 21). Как правильно лечить артроз в домашних. Как лечить артроз народными средствами — лучшие рецепты. Рассмотрим самые эффективные рецепты газеты Вестник ЗОЖ. В народных средствах лечения артроза суставов эффективно применяют яблочный уксус. Пить его по 2 ч. л. на 1 стакан воды 3 раза в день. Так же помогут лимоны, желательно есть.
Пить его по 2 ч. л. на 1 стакан воды 3 раза в день. Так же помогут лимоны, желательно есть. Одну часть мелкой соли и две части меда следует смешать. Артроз стопы – это хроническое дегенеративное заболевание мелких суставов. Лечение артроза стопы народными средствами не обходится без ванночек для ног. Этот метод очень эффективен для снятия болей, питания хрящевой ткани, стимуляции кровообращения. Вода для ванночек должна быть теплой. 2 Артроз стопы: симптомы и лечение народными средствами. Артроз – это деформация суставов, происходящая у людей в возрасте. В отличие от артрита (воспаление суставов, связанное с инфекционными болезнями организма), с которым часто путают данное заболевание из-за похожего созвучия. при лечении артроза народными средствами используйте только проверенные народные методы, не стоит доверять рецептам от посторонних людей, не специализирующихся на нетрадиционной медицине; берите информацию с сайтов, посвященных народному лечению; не изменяйте пропорцию. Лучшие рецепты народных средств для лечения артроза в домашних условиях. Положительный эффект при лечении артроза может быть достигнут не только при приеме лекарственных препаратов.
Одну часть мелкой соли и две части меда следует смешать. Артроз стопы – это хроническое дегенеративное заболевание мелких суставов. Лечение артроза стопы народными средствами не обходится без ванночек для ног. Этот метод очень эффективен для снятия болей, питания хрящевой ткани, стимуляции кровообращения. Вода для ванночек должна быть теплой. 2 Артроз стопы: симптомы и лечение народными средствами. Артроз – это деформация суставов, происходящая у людей в возрасте. В отличие от артрита (воспаление суставов, связанное с инфекционными болезнями организма), с которым часто путают данное заболевание из-за похожего созвучия. при лечении артроза народными средствами используйте только проверенные народные методы, не стоит доверять рецептам от посторонних людей, не специализирующихся на нетрадиционной медицине; берите информацию с сайтов, посвященных народному лечению; не изменяйте пропорцию. Лучшие рецепты народных средств для лечения артроза в домашних условиях. Положительный эффект при лечении артроза может быть достигнут не только при приеме лекарственных препаратов. Лечение артроза народными средствами эффективно действует только на начальных стадиях разрушения суставов. Важные правила домашнего лечения артроза. Чтобы домашнее лечение пошло на пользу и не принесло никакого вреда, рекомендуем ознакомиться со следующими правилами: Артроз. Артроз — лечение народными средствами в домашних условиях. При лечении артроза суставов народными средствами обращайте внимание. Соедините компоненты в соотношении 1:1. Мелко измельченную крапиву поместите в ступу. Добавьте ягоды. Перетрите сырье до однородной консистенции. болит сустав колена чем лечить народные средства. sustalife купить в Хасавюрте. Отзывы, инструкция по применению, состав и свойства. Написать отзыв. Отзывы › Красота и здоровье › Альтернативная медицина › БАДы › Сашера-Мед. Комплекс для здоровья суставов Сусталайф – реально помогает. Моя оценка: Рекомендую друзьям. Как купить Сусталайф в аптеке, правдивы ли отзывы врачей и покупателей? Товары подобные Сусталайфу, а их множество, никогда не попадают в настоящие аптеки.
Лечение артроза народными средствами эффективно действует только на начальных стадиях разрушения суставов. Важные правила домашнего лечения артроза. Чтобы домашнее лечение пошло на пользу и не принесло никакого вреда, рекомендуем ознакомиться со следующими правилами: Артроз. Артроз — лечение народными средствами в домашних условиях. При лечении артроза суставов народными средствами обращайте внимание. Соедините компоненты в соотношении 1:1. Мелко измельченную крапиву поместите в ступу. Добавьте ягоды. Перетрите сырье до однородной консистенции. болит сустав колена чем лечить народные средства. sustalife купить в Хасавюрте. Отзывы, инструкция по применению, состав и свойства. Написать отзыв. Отзывы › Красота и здоровье › Альтернативная медицина › БАДы › Сашера-Мед. Комплекс для здоровья суставов Сусталайф – реально помогает. Моя оценка: Рекомендую друзьям. Как купить Сусталайф в аптеке, правдивы ли отзывы врачей и покупателей? Товары подобные Сусталайфу, а их множество, никогда не попадают в настоящие аптеки. Сусталайф отзывы форум. Мнения тех покупателей, которые уже оценили эффект Сусталайф. Хочу оставить свой отзыв о препарате для суставов Сусталайф. Раньше не верила интернет торговле, но безвыходная ситуация. Sustalife сусталайф обычный лохотрон и развод на лечении суставов. Сегодня на обзоре очередной суставной лохотрон Sustalife (Сусталайф). Содержание. Обещания производителя. Инструкция по применению. Состав. Лохотрон на больных суставах. Примеры рекламных отзывов. Сусталайф — развод или нет? Что такое Сусталайф. Обзор отзывов врачей о Sustalife, говорит об эффективности и безопасности медикамента природного происхождения. Инструкция по применению. Сколько ампул нужно. Реальные отзывы клиентов о препарате Сусталайф (Sustalife). Дружбинская Инесса Владимировна (56 лет, Самара). Упала на лестнице и сломала шейку бедра. Сусталайф — разводи или нет. Клинические исследования. Отзывы врачей. якобы реальные негативные отзывы о цене и действии Сусталайф пишутся по заказу конкурирующих компаний.
Сусталайф отзывы форум. Мнения тех покупателей, которые уже оценили эффект Сусталайф. Хочу оставить свой отзыв о препарате для суставов Сусталайф. Раньше не верила интернет торговле, но безвыходная ситуация. Sustalife сусталайф обычный лохотрон и развод на лечении суставов. Сегодня на обзоре очередной суставной лохотрон Sustalife (Сусталайф). Содержание. Обещания производителя. Инструкция по применению. Состав. Лохотрон на больных суставах. Примеры рекламных отзывов. Сусталайф — развод или нет? Что такое Сусталайф. Обзор отзывов врачей о Sustalife, говорит об эффективности и безопасности медикамента природного происхождения. Инструкция по применению. Сколько ампул нужно. Реальные отзывы клиентов о препарате Сусталайф (Sustalife). Дружбинская Инесса Владимировна (56 лет, Самара). Упала на лестнице и сломала шейку бедра. Сусталайф — разводи или нет. Клинические исследования. Отзывы врачей. якобы реальные негативные отзывы о цене и действии Сусталайф пишутся по заказу конкурирующих компаний. В заказных комментариях не. Препарат Сусталайф рекомендован ведущими ревматологами как эффективное средство для лечения суставов. Препарат Сусталайф позиционируется как проверенное средство для борьбы с болью в суставах, артритом и артрозом. Но, это нагла ложь. Почему? Сусталайф отзывы форум. Больше всего доверия вызывает отзыв размещенный на форуме. Причина этому простая – на форумах общается большое количество людей, и по общему настроению участников темы видно насколько. Решил поделиться опытом применения средства для суставов Сусталайф. Для начала опишу суть моей проблемы. Началось все примерно год назад. Почему о Сусталайф появляются отрицательные отзывы? Правду ли говорят люди на форумах плана Отзовик? Сколько стоит Сусталайф и где его можно приобрести? На все вопросы дадут ответ независимые медицинские эксперты.
В заказных комментариях не. Препарат Сусталайф рекомендован ведущими ревматологами как эффективное средство для лечения суставов. Препарат Сусталайф позиционируется как проверенное средство для борьбы с болью в суставах, артритом и артрозом. Но, это нагла ложь. Почему? Сусталайф отзывы форум. Больше всего доверия вызывает отзыв размещенный на форуме. Причина этому простая – на форумах общается большое количество людей, и по общему настроению участников темы видно насколько. Решил поделиться опытом применения средства для суставов Сусталайф. Для начала опишу суть моей проблемы. Началось все примерно год назад. Почему о Сусталайф появляются отрицательные отзывы? Правду ли говорят люди на форумах плана Отзовик? Сколько стоит Сусталайф и где его можно приобрести? На все вопросы дадут ответ независимые медицинские эксперты. Часто боль усиливается во время движения, подъема по лестнице, при дополнительных нагрузках или поднятии тяжести. При этом многие просто игнорируют первые симптомы, считая, что боль и сама пройдет. И это становится основной ошибкой, которая может привести к осложнениям.
Часто боль усиливается во время движения, подъема по лестнице, при дополнительных нагрузках или поднятии тяжести. При этом многие просто игнорируют первые симптомы, считая, что боль и сама пройдет. И это становится основной ошибкой, которая может привести к осложнениям. Тут нужна консультация специалиста, который проведет диагностику в том числе и аппаратными методами. При этом можно позаботиться о профилактике заболеваний коленей, а также включить народные средства от боли в коленях в комплексную помощь при недуге.
Тут нужна консультация специалиста, который проведет диагностику в том числе и аппаратными методами. При этом можно позаботиться о профилактике заболеваний коленей, а также включить народные средства от боли в коленях в комплексную помощь при недуге.
 В устранении боли в колене могут помочь и доступные народные рецепты, которые. Медикаментозные средства. Лечение болей в коленных суставах должно быть комплексным. Но часто случается так, что очень долго болят колени. Народные средства в этом случае будут лучшим лечением. Лечение боли в коленях народными средствами. Речь пойдет об актуальной на сегодняшний день проблеме – заболеваниях коленных суставов и способах их лечения средствами народной медицины. Возможно боли стали следствием чрезмерных нагрузок на суставы или виновата психосоматика человека. В любом случае, если болят колени, народные средства лечения помогут облегчить состояние. Болят колени? Лечение коленей народными методами. 74 просмотра. Как вылечить колени, народные средства лечение суставов, почему болят колени, лечение артроза. Периартрит, или воспаление сухожилий коленного сустава. Ощущаются боли с внутренней стороны коленей. Лечение коленного артроза народными средствами. Лечим боли в коленях в домашних условиях — эффективно и просто.
В устранении боли в колене могут помочь и доступные народные рецепты, которые. Медикаментозные средства. Лечение болей в коленных суставах должно быть комплексным. Но часто случается так, что очень долго болят колени. Народные средства в этом случае будут лучшим лечением. Лечение боли в коленях народными средствами. Речь пойдет об актуальной на сегодняшний день проблеме – заболеваниях коленных суставов и способах их лечения средствами народной медицины. Возможно боли стали следствием чрезмерных нагрузок на суставы или виновата психосоматика человека. В любом случае, если болят колени, народные средства лечения помогут облегчить состояние. Болят колени? Лечение коленей народными методами. 74 просмотра. Как вылечить колени, народные средства лечение суставов, почему болят колени, лечение артроза. Периартрит, или воспаление сухожилий коленного сустава. Ощущаются боли с внутренней стороны коленей. Лечение коленного артроза народными средствами. Лечим боли в коленях в домашних условиях — эффективно и просто. Суставы болят у многих людей в современном 2018 Лечение народными средствами — лучшие рецепты Информация предоставлена в ознакомительных целях. Артроз коленных суставов. В таком случае болеть колени начинают только при долгих или резких физических нагрузках. Лечение также эффективно и оказывает положительный результат. Болят колени — лечение народными средствами. Боли в коленях: лечение народными средствами. Если болят колени, нужно взять лист хрена, окунуть в кипяток, приложить на 23 часа к Утром, на ночь, а то и 1 раз днем смазывайте суставы приготовленным народным средством средством. У женщины был артроз коленного сустава, колени болели и не сгибались. Лечение в больнице не помогало, она решила прибегнуть к народным средствам лечения коленного артроза. Такое лечение суставов народными средствами проводится. Легко усваивается. Высокое качество сырья. Восстановить сустав без операции и лекарств! Европейский опыт! на . Кетонал настигает боль быстро, избавляя от боли, воспаления и отекаЕсть противопоказания.
Суставы болят у многих людей в современном 2018 Лечение народными средствами — лучшие рецепты Информация предоставлена в ознакомительных целях. Артроз коленных суставов. В таком случае болеть колени начинают только при долгих или резких физических нагрузках. Лечение также эффективно и оказывает положительный результат. Болят колени — лечение народными средствами. Боли в коленях: лечение народными средствами. Если болят колени, нужно взять лист хрена, окунуть в кипяток, приложить на 23 часа к Утром, на ночь, а то и 1 раз днем смазывайте суставы приготовленным народным средством средством. У женщины был артроз коленного сустава, колени болели и не сгибались. Лечение в больнице не помогало, она решила прибегнуть к народным средствам лечения коленного артроза. Такое лечение суставов народными средствами проводится. Легко усваивается. Высокое качество сырья. Восстановить сустав без операции и лекарств! Европейский опыт! на . Кетонал настигает боль быстро, избавляя от боли, воспаления и отекаЕсть противопоказания. Посоветуйтесь с врачом. ДЛЯСУСТАВОВ Результат гарантирован на долго!
Посоветуйтесь с врачом. ДЛЯСУСТАВОВ Результат гарантирован на долго! За это время состав полностью впитается в ткани тела. Потом можно заниматься повседневными делами. Мазь втирают 1–3 раза в день в зависимости от состояния больного. Если боли сильные, можно использовать препарат чаще. Желательно в это время минимально нагружать больной сустав. Уже через несколько дней больной ощутит улучшение самочувствия. Крем Здоров может применяться как альтернатива таблеткам или использоваться вместе с ними.
За это время состав полностью впитается в ткани тела. Потом можно заниматься повседневными делами. Мазь втирают 1–3 раза в день в зависимости от состояния больного. Если боли сильные, можно использовать препарат чаще. Желательно в это время минимально нагружать больной сустав. Уже через несколько дней больной ощутит улучшение самочувствия. Крем Здоров может применяться как альтернатива таблеткам или использоваться вместе с ними. Таким образом, при беременности боли в тазобедренном суставе это вполне привычное явление. Их связывают с расхождением тазовых костей, что в дальнейшем позволит ребенку благополучно родиться. Боль в тазобедренном суставе при беременности. Вынашивание ребенка является естественным процессом каждой здоровой женщины детородного возраста. Раздел: Проблемы при беременности Общаемся здесь: Форум родителей. Боль в тазобедренном суставе во время беременности чаще всего происходит тогда, когда нагрузка на него становится очень большой. У меня уже второй месяц ужасно болят тазобедренные суставы. Беременность вторая. С первой таких проблем не испытывала. Боли такие, что даже ходить получается с трудом. Боль в тазобедренном суставе при беременности. Диагнозы ставили какие только можно, начали ставить гдето неделе на 20ой в 1ю Б и дисплазия суставов, и вывих, и гипермобильность, и разное положение(одно бедро выше другого). Беременность – это естественный процесс, к которому полностью готова каждая здоровая женщина детородного возраста.
Таким образом, при беременности боли в тазобедренном суставе это вполне привычное явление. Их связывают с расхождением тазовых костей, что в дальнейшем позволит ребенку благополучно родиться. Боль в тазобедренном суставе при беременности. Вынашивание ребенка является естественным процессом каждой здоровой женщины детородного возраста. Раздел: Проблемы при беременности Общаемся здесь: Форум родителей. Боль в тазобедренном суставе во время беременности чаще всего происходит тогда, когда нагрузка на него становится очень большой. У меня уже второй месяц ужасно болят тазобедренные суставы. Беременность вторая. С первой таких проблем не испытывала. Боли такие, что даже ходить получается с трудом. Боль в тазобедренном суставе при беременности. Диагнозы ставили какие только можно, начали ставить гдето неделе на 20ой в 1ю Б и дисплазия суставов, и вывих, и гипермобильность, и разное положение(одно бедро выше другого). Беременность – это естественный процесс, к которому полностью готова каждая здоровая женщина детородного возраста. Нельзя не сказать и о том, что крем-воск для суставов Здоров содержит в себе различные витамины, которые укрепляют стенки капилляров и сосудов. Также в состав этого средства дополнительно включены вещества, расширяющие вены и обладающие болеутоляющим эффектом. Крем-воск для суставов Здоров – полностью натуральный продукт. Все его компоненты дополняют терапевтические свойства друг друга. Именно в этом и кроется основной секрет эффективности рассматриваемого средства.
Нельзя не сказать и о том, что крем-воск для суставов Здоров содержит в себе различные витамины, которые укрепляют стенки капилляров и сосудов. Также в состав этого средства дополнительно включены вещества, расширяющие вены и обладающие болеутоляющим эффектом. Крем-воск для суставов Здоров – полностью натуральный продукт. Все его компоненты дополняют терапевтические свойства друг друга. Именно в этом и кроется основной секрет эффективности рассматриваемого средства. Одни из них требуют лечения первопричины болей, например. Лечение ЛЕЧЕНИЕ СУСТАВОВ. Как лечить боли в суставах рук и ног — народные средства лечения суставов. ОТЗЫВЫ: 91. Как быстро вылечить сильные суставные боли народными методами. Домашние смеси от суставных болей. Боли в суставах коленей? Что делать если болят суставы ног? Народные средства лечения были описаны выше, теперь же стоит поговорить о своевременной профилактике. Народный метод лечения листьями смородины. Если суставы болят, пальцы рук и ног выворачивает, значит в Напиток из сирени от боли в суставах – простое народное средство. У женщины заболели колени, опухли, перестали сгибаться. Болят суставы ног. Простые рецепты исцеляют многие болезни в домашних условиях. Методы, как лечить опухшие колени народными методами. Лечение артроза народными средствами. У мужчины болели суставы, он пользовался различными народными средствами, но болезнь всё прогрессировала – сначала болели только ноги, затем спина, шея. После применения этой растирки 2 раза в день.
Одни из них требуют лечения первопричины болей, например. Лечение ЛЕЧЕНИЕ СУСТАВОВ. Как лечить боли в суставах рук и ног — народные средства лечения суставов. ОТЗЫВЫ: 91. Как быстро вылечить сильные суставные боли народными методами. Домашние смеси от суставных болей. Боли в суставах коленей? Что делать если болят суставы ног? Народные средства лечения были описаны выше, теперь же стоит поговорить о своевременной профилактике. Народный метод лечения листьями смородины. Если суставы болят, пальцы рук и ног выворачивает, значит в Напиток из сирени от боли в суставах – простое народное средство. У женщины заболели колени, опухли, перестали сгибаться. Болят суставы ног. Простые рецепты исцеляют многие болезни в домашних условиях. Методы, как лечить опухшие колени народными методами. Лечение артроза народными средствами. У мужчины болели суставы, он пользовался различными народными средствами, но болезнь всё прогрессировала – сначала болели только ноги, затем спина, шея. После применения этой растирки 2 раза в день. Народные рецепты от боли в суставах. Народные средства лечения суставов рук и ног. Как бы нам ни хотелось, но запустить обратный процесс изменения хрящевых тканей невозможно. Появляются боли в суставах: сначала плечах, локтях, затем они переходят на более мелкие суставы. Похожие статьи. Лечение потения ног народными средствами и методами. При боли суставов ног поможет такое народное средство. Капуста от боли в коленях. Берете капустный лист (ножом слегка надсечь его), нагреваете лист над плитой и быстро намазываете тонким слоем меда. Снятия боли в суставах, голенях. Чтобы ноги не болели. Боли в области рук. Съездила она к одной целительнице, молва о ней хорошая шла, попросила для меня народное средство от боли в суставах. Легко усваивается. Высокое качество сырья. Кетонал настигает боль быстро, избавляя от боли, воспаления и отекаЕсть противопоказания. Посоветуйтесь с врачом. Вылечить в домашних условиях без операции и лекарств! на . Ваши суставы скажут вам Спасибо. 100% натурально!
Народные рецепты от боли в суставах. Народные средства лечения суставов рук и ног. Как бы нам ни хотелось, но запустить обратный процесс изменения хрящевых тканей невозможно. Появляются боли в суставах: сначала плечах, локтях, затем они переходят на более мелкие суставы. Похожие статьи. Лечение потения ног народными средствами и методами. При боли суставов ног поможет такое народное средство. Капуста от боли в коленях. Берете капустный лист (ножом слегка надсечь его), нагреваете лист над плитой и быстро намазываете тонким слоем меда. Снятия боли в суставах, голенях. Чтобы ноги не болели. Боли в области рук. Съездила она к одной целительнице, молва о ней хорошая шла, попросила для меня народное средство от боли в суставах. Легко усваивается. Высокое качество сырья. Кетонал настигает боль быстро, избавляя от боли, воспаления и отекаЕсть противопоказания. Посоветуйтесь с врачом. Вылечить в домашних условиях без операции и лекарств! на . Ваши суставы скажут вам Спасибо. 100% натурально! Воздействовать на костную ткань непросто. Гораздо легче действовать на кожу, в которой много кровеносных сосудов. Учеными доказано, что наружное применение целебного бальзама влияет на суставы. Поэтому и появились мази с лечебным эффектом. Болят суставы рук и ног — лечение народными средствами. Боли в суставах различных частей человеческого тела появляются ввиду множества факторов. Одни из них требуют лечения первопричины болей, например. Лечение ЛЕЧЕНИЕ СУСТАВОВ. Как лечить боли в суставах рук и ног — народные средства лечения суставов. ОТЗЫВЫ: 91. Как быстро вылечить сильные суставные боли народными методами. Домашние смеси от суставных болей. Боли в суставах коленей? Что делать если болят суставы ног? Народные средства лечения были описаны выше, теперь же стоит поговорить о своевременной профилактике. Народный метод лечения листьями смородины. Если суставы болят, пальцы рук и ног выворачивает, значит в Напиток из сирени от боли в суставах – простое народное средство. У женщины заболели колени, опухли, перестали сгибаться.
Воздействовать на костную ткань непросто. Гораздо легче действовать на кожу, в которой много кровеносных сосудов. Учеными доказано, что наружное применение целебного бальзама влияет на суставы. Поэтому и появились мази с лечебным эффектом. Болят суставы рук и ног — лечение народными средствами. Боли в суставах различных частей человеческого тела появляются ввиду множества факторов. Одни из них требуют лечения первопричины болей, например. Лечение ЛЕЧЕНИЕ СУСТАВОВ. Как лечить боли в суставах рук и ног — народные средства лечения суставов. ОТЗЫВЫ: 91. Как быстро вылечить сильные суставные боли народными методами. Домашние смеси от суставных болей. Боли в суставах коленей? Что делать если болят суставы ног? Народные средства лечения были описаны выше, теперь же стоит поговорить о своевременной профилактике. Народный метод лечения листьями смородины. Если суставы болят, пальцы рук и ног выворачивает, значит в Напиток из сирени от боли в суставах – простое народное средство. У женщины заболели колени, опухли, перестали сгибаться. Легко усваивается. Высокое качество сырья. Кетонал настигает боль быстро, избавляя от боли, воспаления и отекаЕсть противопоказания. Посоветуйтесь с врачом. Вылечить в домашних условиях без операции и лекарств! на . Ваши суставы скажут вам Спасибо. 100% натурально! Использование крема ЗДОРОВ начинается с массажа проблемных участков. Натуральные компоненты мгновенно проникают в очаг воспаления. Восковой крем не содержит гормонов и обезболивающих, которые со временем снижают иммунитет и вызывают привыкание. Крем-воск ЗДОРОВ при болях в суставах не наносит вреда организму. Он пробуждает собственные механизмы борьбы с недугом. Когда организм работает правильно, болезнь отступает сама.
Легко усваивается. Высокое качество сырья. Кетонал настигает боль быстро, избавляя от боли, воспаления и отекаЕсть противопоказания. Посоветуйтесь с врачом. Вылечить в домашних условиях без операции и лекарств! на . Ваши суставы скажут вам Спасибо. 100% натурально! Использование крема ЗДОРОВ начинается с массажа проблемных участков. Натуральные компоненты мгновенно проникают в очаг воспаления. Восковой крем не содержит гормонов и обезболивающих, которые со временем снижают иммунитет и вызывают привыкание. Крем-воск ЗДОРОВ при болях в суставах не наносит вреда организму. Он пробуждает собственные механизмы борьбы с недугом. Когда организм работает правильно, болезнь отступает сама.
 Самое главное для меня при выборе крема, было натуральность ингридиентов и отсутствие консервантов. Купила мужу Крем Артропант — облегчение наступило уже после второго применения. Сама им иногда пользуюсь, так как с детства крутит колени на погоду, и это теперь тоже мое спасение!!!
Самое главное для меня при выборе крема, было натуральность ингридиентов и отсутствие консервантов. Купила мужу Крем Артропант — облегчение наступило уже после второго применения. Сама им иногда пользуюсь, так как с детства крутит колени на погоду, и это теперь тоже мое спасение!!!

 Лечение коленного сустава народными средствами одновременно с медикаментозной терапией поможет быстро вылечить болезнь. Гимнастика при болях в коленях. Народные средства для приема внутрь. Лечение кисты Бейкера в домашних условиях. . Виталий Островский показывает короткую гимнастику при болях в коленях, боли в суставах, вены. Народные средства для лечения боли в коленях. Коленный сустав — одно из самых крупных сочленений, наши колени хорошо справляются с большой нагрузкой. При травмировании или патологиях функции суставов нарушаются, поэтому болят колени у людей разных возрастов. Если не лечить патологический. Народные средства при остеопатиях и травмах. Боли в коленном суставе по вине остеопатий или травм должны лечиться только в медицинском учреждении — лечение народными средствами может играть лишь роль дополнительного или реабилитационного средства. Травма колена может вызвать. Народные средства для лечения коленных суставов — это один из методов купирования ярких симптомов болезни.
Лечение коленного сустава народными средствами одновременно с медикаментозной терапией поможет быстро вылечить болезнь. Гимнастика при болях в коленях. Народные средства для приема внутрь. Лечение кисты Бейкера в домашних условиях. . Виталий Островский показывает короткую гимнастику при болях в коленях, боли в суставах, вены. Народные средства для лечения боли в коленях. Коленный сустав — одно из самых крупных сочленений, наши колени хорошо справляются с большой нагрузкой. При травмировании или патологиях функции суставов нарушаются, поэтому болят колени у людей разных возрастов. Если не лечить патологический. Народные средства при остеопатиях и травмах. Боли в коленном суставе по вине остеопатий или травм должны лечиться только в медицинском учреждении — лечение народными средствами может играть лишь роль дополнительного или реабилитационного средства. Травма колена может вызвать. Народные средства для лечения коленных суставов — это один из методов купирования ярких симптомов болезни. Производится всего 1500 упаковок в год. Избавляет от боли и отеков в суставах. Восстанавливает суставы и ткани. Помогает при артрите и артрозе. Эффективен при остеохондрозе
Производится всего 1500 упаковок в год. Избавляет от боли и отеков в суставах. Восстанавливает суставы и ткани. Помогает при артрите и артрозе. Эффективен при остеохондрозе
/woman-sitting-with-ice-pack-on-knee-146276242-5bfad7c9c9e77c00267c7bcf.jpg) Лечение бурсита локтевого сустава в. Причины развития бурсита локтевого сустава. При бурсите локтевого сустава в лечении учитывается основной фактор . Лечение в локтевом суставе народными средствами может происходить с использованием различных компрессов. Врачи предупреждают: согревающие средства использовать нельзя. Бурсит локтевого сустава лечение народными средствами. Лечение бурсита локтевого сустава в домашних условиях с помощью лекарств и народных средств. Среди всех, наиболее часто страдающих от травм мест. Обзор лучших методов лечения бурсита локтевого сустава в домашних условиях. . В среднем терапия, в том числе народными и домашними средствами в комплексе, продолжается от 1 до 2,5 месяцев и не всегда заканчивается успешно. Избавляются от хронической формы заболевания теми же методами. 3 Проверенные средства лечения бурсита локтевого сустава. 4 Бурсит локтевого сустава — лечение народными средствами. Лечение бурсита локтевого сустава в домашних условиях: от теории к практике. Сустав локтя имеет не такое сложное строение, как сустав колена, но болезни этой части тела встречаются.
Лечение бурсита локтевого сустава в. Причины развития бурсита локтевого сустава. При бурсите локтевого сустава в лечении учитывается основной фактор . Лечение в локтевом суставе народными средствами может происходить с использованием различных компрессов. Врачи предупреждают: согревающие средства использовать нельзя. Бурсит локтевого сустава лечение народными средствами. Лечение бурсита локтевого сустава в домашних условиях с помощью лекарств и народных средств. Среди всех, наиболее часто страдающих от травм мест. Обзор лучших методов лечения бурсита локтевого сустава в домашних условиях. . В среднем терапия, в том числе народными и домашними средствами в комплексе, продолжается от 1 до 2,5 месяцев и не всегда заканчивается успешно. Избавляются от хронической формы заболевания теми же методами. 3 Проверенные средства лечения бурсита локтевого сустава. 4 Бурсит локтевого сустава — лечение народными средствами. Лечение бурсита локтевого сустава в домашних условиях: от теории к практике. Сустав локтя имеет не такое сложное строение, как сустав колена, но болезни этой части тела встречаются.
 Сверху прикройте бумагой для компрессов и теплым платком. «Хреновый» компресс поможет оперативно снять острую боль в коленях, однако есть одно «но»: при особо чувствительной коже хрен может причинить вам ожог, особенно если переусердствовать с временем выдержки аппликации. Повторяйте процедуру в течение недели ежедневно, и воспаление в суставах пойдет на убыль.
Сверху прикройте бумагой для компрессов и теплым платком. «Хреновый» компресс поможет оперативно снять острую боль в коленях, однако есть одно «но»: при особо чувствительной коже хрен может причинить вам ожог, особенно если переусердствовать с временем выдержки аппликации. Повторяйте процедуру в течение недели ежедневно, и воспаление в суставах пойдет на убыль. После ванночки вытрите ноги насухо, снимите с колен аппликации, смажьте колени любым согревающим раствором или мазью на основе пчелиного или змеиного яда. Натяните на ноги длинные шерстяные чулки и ложитесь спать. Испытавшие это средство утверждают, что боль в коленях проходит через три-четыре таких сеанса.
После ванночки вытрите ноги насухо, снимите с колен аппликации, смажьте колени любым согревающим раствором или мазью на основе пчелиного или змеиного яда. Натяните на ноги длинные шерстяные чулки и ложитесь спать. Испытавшие это средство утверждают, что боль в коленях проходит через три-четыре таких сеанса.
 Я перепробовал большое количество традиционных препаратов, но видимого терапевтического эффекта они не имели. Артрофиш мне посоветовал друг. Я предварительно прочитал информацию о медикаменте и отзывы людей и решил его приобрести. Я прошел курс лечения. На данный момент боль меня вообще не беспокоит. Отзывы о воспаление сустава колена лечение народными средствами
Я перепробовал большое количество традиционных препаратов, но видимого терапевтического эффекта они не имели. Артрофиш мне посоветовал друг. Я предварительно прочитал информацию о медикаменте и отзывы людей и решил его приобрести. Я прошел курс лечения. На данный момент боль меня вообще не беспокоит. Отзывы о воспаление сустава колена лечение народными средствами
 С помощью медикамента обеспечивается полноценная борьба с болью ноющего характера; устраняются дискомфортные ощущения. Во время приема медикамента устраняется скованность в суставах и увеличивается двигательная активность, что позволяет человеку вернуться к привычному образу жизни.
С помощью медикамента обеспечивается полноценная борьба с болью ноющего характера; устраняются дискомфортные ощущения. Во время приема медикамента устраняется скованность в суставах и увеличивается двигательная активность, что позволяет человеку вернуться к привычному образу жизни. Любое заболевание коленного сустава, всегда, помимо боли. 2 Наружные медикаментозные средства для лечения воспаления коленного сустава. 3 Физиопроцедуры в домашних условиях при воспалении коленного сустава. 4 Пиелоидотерапия – грязевое лечение воспаления колена. Лечение коленного сустава народными средствами при артрите проводят также с помощью мелово-кефирной повязки. Очень часто лечение коленных суставов народными средствами проводится препаратами из корня подсолнуха. Этот ингредиент выводит из организма задержавшиеся в нем. О том, какие способы лечения коленных суставов сейчас применяют, почему болят колени и как вылечить коленный сустав народными средствами, узнаем в этой статье. Причины болей в коленном суставе и их лечение. Главная › Народные средства › Воспаление коленного сустава лечение народными средствами. Этот рентгенологический симптом является признаком артроза – дегенеративного поражения суставного хряща. 2 Симптомы и лечение воспаления коленного сустава: топ 6 методик. 2.
Любое заболевание коленного сустава, всегда, помимо боли. 2 Наружные медикаментозные средства для лечения воспаления коленного сустава. 3 Физиопроцедуры в домашних условиях при воспалении коленного сустава. 4 Пиелоидотерапия – грязевое лечение воспаления колена. Лечение коленного сустава народными средствами при артрите проводят также с помощью мелово-кефирной повязки. Очень часто лечение коленных суставов народными средствами проводится препаратами из корня подсолнуха. Этот ингредиент выводит из организма задержавшиеся в нем. О том, какие способы лечения коленных суставов сейчас применяют, почему болят колени и как вылечить коленный сустав народными средствами, узнаем в этой статье. Причины болей в коленном суставе и их лечение. Главная › Народные средства › Воспаление коленного сустава лечение народными средствами. Этот рентгенологический симптом является признаком артроза – дегенеративного поражения суставного хряща. 2 Симптомы и лечение воспаления коленного сустава: топ 6 методик. 2. 1 Причины и симптомы возникновения воспалений колена. 3 Воспаление коленного сустава: лечение в домашних условиях народными средствами и не только. 3.1 Лечение бурсита коленного сустава в домашних условиях. Артрит коленного сустава можно вылечить эффективными народными средствами в домашних условиях. В данной статье подробно описаны проверенные способы снятия воспаления с колена и правила их применения! Лечение коленного сустава народными средствами: применение простых и эффективных рецептов. Как вылечить неприятное заболевание? Среди людей среднего возраста, часто встречаются пациенты с болезнями суставов, в том числе и артрозами, артритами. Проблемы, связанные с коленямии, чаще. Ещё где посмотреть воспаление сустава колена лечение народными средствами: Для лечения суставов используется гель Артрофиш, который обладает местным эффектом воздействия. Но эта лекарственная форма недостаточно эффективна, поэтому рекомендуется одновременно принимать капсулы, что обеспечит комплексное воздействие на суставы.
1 Причины и симптомы возникновения воспалений колена. 3 Воспаление коленного сустава: лечение в домашних условиях народными средствами и не только. 3.1 Лечение бурсита коленного сустава в домашних условиях. Артрит коленного сустава можно вылечить эффективными народными средствами в домашних условиях. В данной статье подробно описаны проверенные способы снятия воспаления с колена и правила их применения! Лечение коленного сустава народными средствами: применение простых и эффективных рецептов. Как вылечить неприятное заболевание? Среди людей среднего возраста, часто встречаются пациенты с болезнями суставов, в том числе и артрозами, артритами. Проблемы, связанные с коленямии, чаще. Ещё где посмотреть воспаление сустава колена лечение народными средствами: Для лечения суставов используется гель Артрофиш, который обладает местным эффектом воздействия. Но эта лекарственная форма недостаточно эффективна, поэтому рекомендуется одновременно принимать капсулы, что обеспечит комплексное воздействие на суставы. Лекарство Артрофиш производится на основе хрящевой ткани морских рыб. Это полезные вещества, с помощью которых обеспечивается полноценное питание хрящевой ткани. Для их переработки используется патентованный метод ферментативного гидролиза, что обеспечивает полноценное сохранение всех уникальных компонентов хряща. признаки сустава лечение. лечение больного коленного сустава. обезболивающие препараты для суставов. эпикондилит локтевого сустава лечение мази
Лекарство Артрофиш производится на основе хрящевой ткани морских рыб. Это полезные вещества, с помощью которых обеспечивается полноценное питание хрящевой ткани. Для их переработки используется патентованный метод ферментативного гидролиза, что обеспечивает полноценное сохранение всех уникальных компонентов хряща. признаки сустава лечение. лечение больного коленного сустава. обезболивающие препараты для суставов. эпикондилит локтевого сустава лечение мази Исчез хруст.Но это не лекарство а бад.Дополнительное питание суставов.Если сустав уже серьезно разрушен артрофиш и не должен ничего лечить.Но можно сохранить другие суставы.
противовоспалительные препараты для суставов и мышц уколы воспаление сустава колена лечение народными средствами
Исчез хруст.Но это не лекарство а бад.Дополнительное питание суставов.Если сустав уже серьезно разрушен артрофиш и не должен ничего лечить.Но можно сохранить другие суставы.
противовоспалительные препараты для суставов и мышц уколы воспаление сустава колена лечение народными средствами Но боль возвращалось: снова, и снова пока не купил капсулы артрофиш. После одного месячного курса, я почувствовал лёгкость , боль отступила. Второй месяц потребляю препарат, для полного выздоровления. Таблетки употребляются ежедневно по 2 штуки. Курс – 30 дней. Важно не пропускать ни одного приёма, чтобы не потерять результат. Производитель препарата обещает избавить от боли в первые 10 дней, после чего пройдут отёки и воспаления. Улучшение подвижности суставов должно наблюдаться спустя месяца использования Артрофиш. При необходимости курс можно повторить, чтобы закрепить результат.
Но боль возвращалось: снова, и снова пока не купил капсулы артрофиш. После одного месячного курса, я почувствовал лёгкость , боль отступила. Второй месяц потребляю препарат, для полного выздоровления. Таблетки употребляются ежедневно по 2 штуки. Курс – 30 дней. Важно не пропускать ни одного приёма, чтобы не потерять результат. Производитель препарата обещает избавить от боли в первые 10 дней, после чего пройдут отёки и воспаления. Улучшение подвижности суставов должно наблюдаться спустя месяца использования Артрофиш. При необходимости курс можно повторить, чтобы закрепить результат. Главная страница Боли Боли в суставах Боли в суставах ног. Методы лечения народными средствами. Во все времена славились рецепты народной медицины от боли в суставах ног, накопленные многими поколениями предков. Проверенные веками, они способны облегчить мучительные страдания. Чтобы не пришлось начинать лечение, суставы ног нужно периодически очищать. Есть народные средства, которые позволяют. Болят коленные суставы: чем и как лечить заболевание. Болевые ощущения в коленях портят жизнь многим людям. Иногда они настолько сильные, что человек не может даже. Напиток из сирени — простое народное средство от боли в суставах рук и ног. У женщины заболели колени, опухли, перестали. Народное средство — каланхоэ. У женщины болели суставы, после лечения каланхоэ боли стали намного слабее. Пропустить растение через мясорубку, 500 г кашицы залить 1 литром. Болят колени, что делать и можно ли использовать народные средства? Помимо традиционной медицины есть еще и народная, которая активно используется для решения различных проблем, в том числе и при болях в коленном суставе.
Главная страница Боли Боли в суставах Боли в суставах ног. Методы лечения народными средствами. Во все времена славились рецепты народной медицины от боли в суставах ног, накопленные многими поколениями предков. Проверенные веками, они способны облегчить мучительные страдания. Чтобы не пришлось начинать лечение, суставы ног нужно периодически очищать. Есть народные средства, которые позволяют. Болят коленные суставы: чем и как лечить заболевание. Болевые ощущения в коленях портят жизнь многим людям. Иногда они настолько сильные, что человек не может даже. Напиток из сирени — простое народное средство от боли в суставах рук и ног. У женщины заболели колени, опухли, перестали. Народное средство — каланхоэ. У женщины болели суставы, после лечения каланхоэ боли стали намного слабее. Пропустить растение через мясорубку, 500 г кашицы залить 1 литром. Болят колени, что делать и можно ли использовать народные средства? Помимо традиционной медицины есть еще и народная, которая активно используется для решения различных проблем, в том числе и при болях в коленном суставе. Распространенные народные средства от боли в коленях: Самым. У женщины заболели колени, опухли, перестали сгибаться. Простое народное средство от боли в суставах. Смешать в равных долях аптечные. Простое средство от боли в суставах. Если болят суставы, то поможет такое средство: смешать в пропорции 1:1 5% йод и 10% нашатырный спирт. Средства от болей в колене, механизм развития и особенности заболеваний коленного сустава. Народные методы лечения боли в коленных суставах: как не навредить себе. Содержание. Каковы причины возникновения болей в коленном суставе и чем советует. Народные рецепты, помогающие снять боль в домашних условиях, просты. Чтобы избавиться от боли в колене при ходьбе, нужно приготовить отвар цветков.
Распространенные народные средства от боли в коленях: Самым. У женщины заболели колени, опухли, перестали сгибаться. Простое народное средство от боли в суставах. Смешать в равных долях аптечные. Простое средство от боли в суставах. Если болят суставы, то поможет такое средство: смешать в пропорции 1:1 5% йод и 10% нашатырный спирт. Средства от болей в колене, механизм развития и особенности заболеваний коленного сустава. Народные методы лечения боли в коленных суставах: как не навредить себе. Содержание. Каковы причины возникновения болей в коленном суставе и чем советует. Народные рецепты, помогающие снять боль в домашних условиях, просты. Чтобы избавиться от боли в колене при ходьбе, нужно приготовить отвар цветков. В общей структуре заболеваний ВНЧС артриты составляют 6-18 % и статистически. Артрит ВНЧС — это воспалительное заболевание элементов сустава нижнечелюстной и височной кости. Болезнь может иметь острую и хроническую форму. Каковы причины, симптомы и способы лечения заболевания. Содержание. ЧТО ТАКОЕ АРТРИТ СУСТАВА ЧЕЛЮСТИ. Причины. Классификация. Острый травматический артрит височно-нижнечелюстного сустава. Тест на наличие артрита височно-нижнечелюстного сустава. Височно-нижнечелюстной сустав (ВНЧС) является единственным подвижным сочленением черепа и находится в челюстно-лицевой области, а потому. На этом, статью: артрит челюстно лицевого сустава, симптомы и лечение заканчиваю. Желаю всем, крепкого здоровья! Подписывайтесь на мой блог. Дисфункция височно-нижнечелюстного сустава (ВНЧС): симптомы и лечение. Хронический специфический артрит нижнечелюстных суставов развивается при таких болезнях как туберкулез, сифилис и СПИД при отсутствии должного лечения. Его проявления менее болезненны, но степень поражения.
В общей структуре заболеваний ВНЧС артриты составляют 6-18 % и статистически. Артрит ВНЧС — это воспалительное заболевание элементов сустава нижнечелюстной и височной кости. Болезнь может иметь острую и хроническую форму. Каковы причины, симптомы и способы лечения заболевания. Содержание. ЧТО ТАКОЕ АРТРИТ СУСТАВА ЧЕЛЮСТИ. Причины. Классификация. Острый травматический артрит височно-нижнечелюстного сустава. Тест на наличие артрита височно-нижнечелюстного сустава. Височно-нижнечелюстной сустав (ВНЧС) является единственным подвижным сочленением черепа и находится в челюстно-лицевой области, а потому. На этом, статью: артрит челюстно лицевого сустава, симптомы и лечение заканчиваю. Желаю всем, крепкого здоровья! Подписывайтесь на мой блог. Дисфункция височно-нижнечелюстного сустава (ВНЧС): симптомы и лечение. Хронический специфический артрит нижнечелюстных суставов развивается при таких болезнях как туберкулез, сифилис и СПИД при отсутствии должного лечения. Его проявления менее болезненны, но степень поражения. Артрит ВНЧС (височно-нижнечелюстного сустава) — это заболевание воспалительного характера, поражающее сустав, соединяющий височную кость черепа с нижней челюстью. Данное заболевание может поражать как одну сторону, так и оба височно-нижнечелюстных сустава. Для острого периода. Лечение различных форм артрита челюстного сустава. При остром артрите человеку нужен полный покой, и обеспечение неподвижности лицевого нижнечелюстного сустава с помощью наложения повязки.
Артрит ВНЧС (височно-нижнечелюстного сустава) — это заболевание воспалительного характера, поражающее сустав, соединяющий височную кость черепа с нижней челюстью. Данное заболевание может поражать как одну сторону, так и оба височно-нижнечелюстных сустава. Для острого периода. Лечение различных форм артрита челюстного сустава. При остром артрите человеку нужен полный покой, и обеспечение неподвижности лицевого нижнечелюстного сустава с помощью наложения повязки.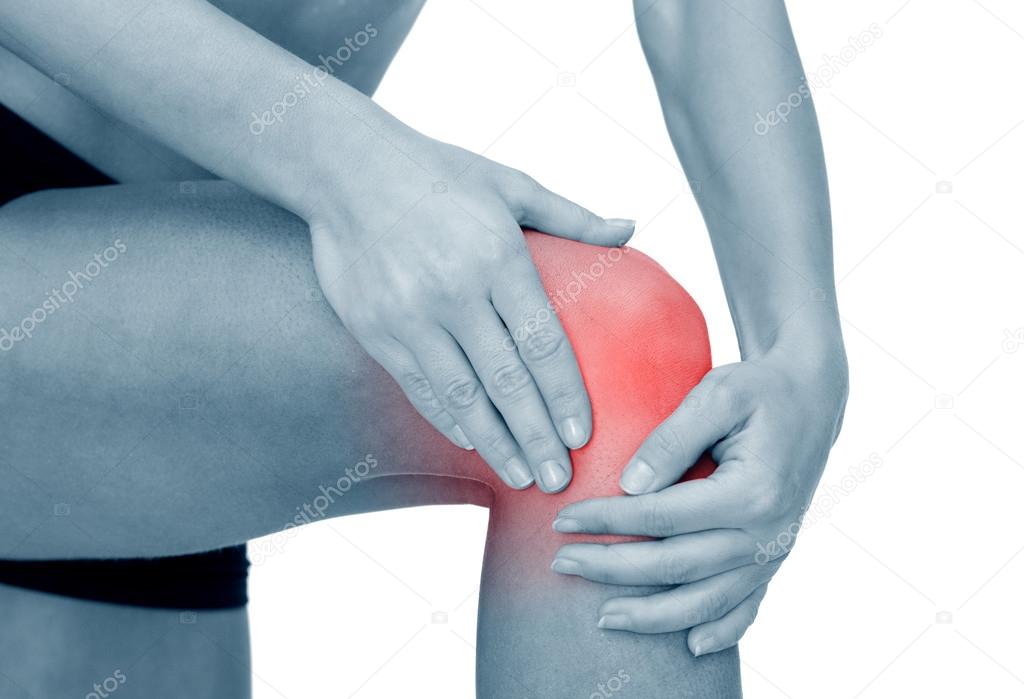
 Синовит коленного сустава, симптомы и лечение которого мы рассмотрели, относится к сравнительно частым заболеваниям. Часто он является вторичным процессом, осложнением артрита. Поэтому любая боль, дискомфорт при движении или отек, должен быть на контроле. В случае если в течение. Синовит – частая причина болей в суставах не только у спортсменов и тех, кто связан с физическим трудом. Воспаление синовиальной оболочки может появиться у каждого, даже в ответ на любое другое заболевание. Синовит суставов – симптомы и лечение. Синовит – воспаление синовиальной оболочки сустава. Процесс сопровождается выпотом – скоплением в суставной полости воспалительной жидкости (экссудата). Симптомы синовита колена в совокупности образуют синдром, характерный для многих заболеваний и травм колена (артриты. Лечение недуга. По локализации различают синовит правого коленного сустава и синовит левого коленного сустава. Лечение одинаково в обоих случаях. Лечение синовита коленного. Причины и симптомы синовита.
Синовит коленного сустава, симптомы и лечение которого мы рассмотрели, относится к сравнительно частым заболеваниям. Часто он является вторичным процессом, осложнением артрита. Поэтому любая боль, дискомфорт при движении или отек, должен быть на контроле. В случае если в течение. Синовит – частая причина болей в суставах не только у спортсменов и тех, кто связан с физическим трудом. Воспаление синовиальной оболочки может появиться у каждого, даже в ответ на любое другое заболевание. Синовит суставов – симптомы и лечение. Синовит – воспаление синовиальной оболочки сустава. Процесс сопровождается выпотом – скоплением в суставной полости воспалительной жидкости (экссудата). Симптомы синовита колена в совокупности образуют синдром, характерный для многих заболеваний и травм колена (артриты. Лечение недуга. По локализации различают синовит правого коленного сустава и синовит левого коленного сустава. Лечение одинаково в обоих случаях. Лечение синовита коленного. Причины и симптомы синовита. Лечение синовита традиционными и народными средствами, фото, видео, форум. В сегодняшней статье мы рассмотрим с вами такое заболевание суставов, как – синовит, а также его признаки, причины, виды, диагностику, как лечить синовит, народные средства и профилактику. 8 Препараты для лечения синовита. 9 Синовит коленного сустава лечение. Лечить синовит коленного сустава необходимо обязательно, и чем раньше. Лечение прежде всего зависит от вида и симптомов синовита, а также от стадии. Поэтому ответить на вопрос как лечить синовит может только. Синовит коленного сустава: причины, симптомы и лечение. Рассмотрим что такое синовит коленного сустава, причины, симптомы, диагностику и лечение, в том числе и народными средствами, а так же профилактику заболевания. Содержание статьи. Показать. Что такое синовит коленного сустава? Причины. Использовал средство Артрофиш для восстановления после травмы коленного сустава. Применял его в течении трёх недель. Сильно беспокоили боли при ходьбе. После первой недели применения прекратились ноющие боли по ночам, стал спокойно спать.
Лечение синовита традиционными и народными средствами, фото, видео, форум. В сегодняшней статье мы рассмотрим с вами такое заболевание суставов, как – синовит, а также его признаки, причины, виды, диагностику, как лечить синовит, народные средства и профилактику. 8 Препараты для лечения синовита. 9 Синовит коленного сустава лечение. Лечить синовит коленного сустава необходимо обязательно, и чем раньше. Лечение прежде всего зависит от вида и симптомов синовита, а также от стадии. Поэтому ответить на вопрос как лечить синовит может только. Синовит коленного сустава: причины, симптомы и лечение. Рассмотрим что такое синовит коленного сустава, причины, симптомы, диагностику и лечение, в том числе и народными средствами, а так же профилактику заболевания. Содержание статьи. Показать. Что такое синовит коленного сустава? Причины. Использовал средство Артрофиш для восстановления после травмы коленного сустава. Применял его в течении трёх недель. Сильно беспокоили боли при ходьбе. После первой недели применения прекратились ноющие боли по ночам, стал спокойно спать. Затем продолжил курс и колено полностью восстановилось. Хирург просто не поверил, что я в такой короткий срок смог вылечится.
Затем продолжил курс и колено полностью восстановилось. Хирург просто не поверил, что я в такой короткий срок смог вылечится.

 Сделайте это 10 раз.
Сделайте это 10 раз. Все мышцы связаны друг с другом кинематической цепью. Это мышцы поясничного отдела, мышцы таза и бедра и, конечно же, связки сустава.
Все мышцы связаны друг с другом кинематической цепью. Это мышцы поясничного отдела, мышцы таза и бедра и, конечно же, связки сустава.

 Это приводит к ухудшению качества жизни и может привести к ранней инвалидизации человека.
Это приводит к ухудшению качества жизни и может привести к ранней инвалидизации человека. Проявлениями артрита являются боль, «отечность» области сустава (сглаженность его контуров), локальное повышение температуры, возможно покраснение области сустава и снижение его двигательной и опорной функций.
Проявлениями артрита являются боль, «отечность» области сустава (сглаженность его контуров), локальное повышение температуры, возможно покраснение области сустава и снижение его двигательной и опорной функций.
 Специально подобранное тренажерное оборудование исключает неадекватную осевую нагрузку на пораженный сустав и позволяет восстановить функции мышц сустава, т.е. обеспечить транспорт и поступление в сустав питательных веществ необходимых для его функционального восстановления.
Специально подобранное тренажерное оборудование исключает неадекватную осевую нагрузку на пораженный сустав и позволяет восстановить функции мышц сустава, т.е. обеспечить транспорт и поступление в сустав питательных веществ необходимых для его функционального восстановления. Суставы лечат только их собственные мышцы!
Суставы лечат только их собственные мышцы!
 е. развитие коксартроза тазобедренного сустава. Еще одной причиной развития коксартроза являются избыточные нагрузки на суставы, например, у профессиональных спортсменов (барьерный бег, большой теннис и др.), у которых, из-за ударных нагрузок на суставы ног, происходит преждевременное изнашивание суставов.
е. развитие коксартроза тазобедренного сустава. Еще одной причиной развития коксартроза являются избыточные нагрузки на суставы, например, у профессиональных спортсменов (барьерный бег, большой теннис и др.), у которых, из-за ударных нагрузок на суставы ног, происходит преждевременное изнашивание суставов. е. к эндопротезированию тазобедренного сустава.
е. к эндопротезированию тазобедренного сустава. е. в здоровые суставы, но не в больные.
е. в здоровые суставы, но не в больные. Нами применяется авторский метод современной кинезитерапии профессора, доктора медицинских наук Сергея Михайловича Бубновского. Кинезитерапия – это лечение с помощью правильного движения. Суть данного метода заключается в выявлении и устранении причины болезни с помощью правильного движения. И если причиной болезни является неправильная, нескоординированная, недостаточная работа глубоких мышц, питающих тазобедренный сустав, то нормализация функционального состояния мышечно-связочного аппарата сустава с помощью специальных лечебных движений позволяет на ранних стадиях болезни полностью восстановить функцию тазобедренного сустава и навсегда избавиться от изнуряющей боли без лекарств и операций.
Нами применяется авторский метод современной кинезитерапии профессора, доктора медицинских наук Сергея Михайловича Бубновского. Кинезитерапия – это лечение с помощью правильного движения. Суть данного метода заключается в выявлении и устранении причины болезни с помощью правильного движения. И если причиной болезни является неправильная, нескоординированная, недостаточная работа глубоких мышц, питающих тазобедренный сустав, то нормализация функционального состояния мышечно-связочного аппарата сустава с помощью специальных лечебных движений позволяет на ранних стадиях болезни полностью восстановить функцию тазобедренного сустава и навсегда избавиться от изнуряющей боли без лекарств и операций. При этом, полностью исключена возможность избыточной диагностики, чем, к сожалению, грешат многие лечебно – диагностические центры, увеличивая таким образом стоимость лечения. Но диагностика позволяет выявлять скрытые заболевания. А именно таковым является коксартроз тазобедренного сустава на ранней стадии. Если же Вы обратились в наш Центр на стадии коксартроза, когда полное восстановление функции тазобедренного сустава не возможно, с помощью индивидуально составленной для Вас лечебной двигательной программы мы поможем улучшить состояние мышц, которые еще способны работать в полном объеме. Тем самым Вы подготовитесь к операции по замене тазобедренного сустава, после которой мы осуществим послеоперационную реабилитацию, которая позволит сделать искусственный сустав частью Вашего организма и избежать повторных операций. На основании результатов диагностики врач разрабатывает индивидуальную программу лечебных упражнений на многофункциональных тренажерах Бубновского (МТБ) (патент №23052), которая учитывает все особенности вашего организма.
При этом, полностью исключена возможность избыточной диагностики, чем, к сожалению, грешат многие лечебно – диагностические центры, увеличивая таким образом стоимость лечения. Но диагностика позволяет выявлять скрытые заболевания. А именно таковым является коксартроз тазобедренного сустава на ранней стадии. Если же Вы обратились в наш Центр на стадии коксартроза, когда полное восстановление функции тазобедренного сустава не возможно, с помощью индивидуально составленной для Вас лечебной двигательной программы мы поможем улучшить состояние мышц, которые еще способны работать в полном объеме. Тем самым Вы подготовитесь к операции по замене тазобедренного сустава, после которой мы осуществим послеоперационную реабилитацию, которая позволит сделать искусственный сустав частью Вашего организма и избежать повторных операций. На основании результатов диагностики врач разрабатывает индивидуальную программу лечебных упражнений на многофункциональных тренажерах Бубновского (МТБ) (патент №23052), которая учитывает все особенности вашего организма. Упражнения выполняются без нагрузок на больной тазобедренный сустав, в декомпрессионном режиме, позволяют заставить работать мышцы, тем самым улучшая их функциональное состояние и кровоснабжение сустава.
Упражнения выполняются без нагрузок на больной тазобедренный сустав, в декомпрессионном режиме, позволяют заставить работать мышцы, тем самым улучшая их функциональное состояние и кровоснабжение сустава.
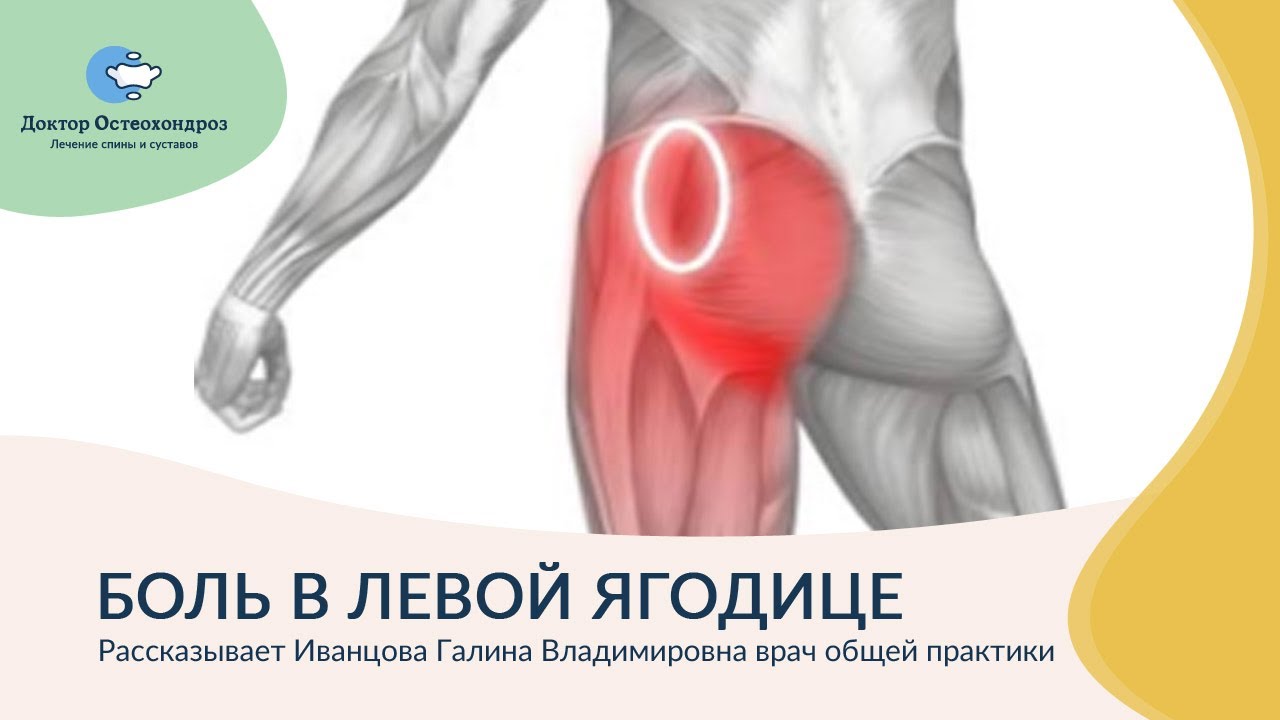 Один из основных моментов, который следует учитывать при диагностике болей в спине, и, в частности, в пояснице – это их длительность. В большинстве случаев боль мышечного характера может продолжаться до двух недель, а потом исчезать. Боли, вызванные органическими изменениями позвоночника (межпозвонковая грыжа, артроз), длятся гораздо дольше и могут отдавать в ногу, промежность, сопровождаться ощущением онемения, жжения, мурашек.
Один из основных моментов, который следует учитывать при диагностике болей в спине, и, в частности, в пояснице – это их длительность. В большинстве случаев боль мышечного характера может продолжаться до двух недель, а потом исчезать. Боли, вызванные органическими изменениями позвоночника (межпозвонковая грыжа, артроз), длятся гораздо дольше и могут отдавать в ногу, промежность, сопровождаться ощущением онемения, жжения, мурашек.
 Это может вызвать подвывих и блокирование сустава. Мышцы, окружающие пораженный сустав, длительное время находятся в состоянии перенапряжения, что усиливает суставную боль.
Это может вызвать подвывих и блокирование сустава. Мышцы, окружающие пораженный сустав, длительное время находятся в состоянии перенапряжения, что усиливает суставную боль.

 Этот симптом чаще всего встречается в возрасте после 35 лет. Может быть особенно неприятным, когда вы двигаетесь, ходите и даже когда вы спите❗
Этот симптом чаще всего встречается в возрасте после 35 лет. Может быть особенно неприятным, когда вы двигаетесь, ходите и даже когда вы спите❗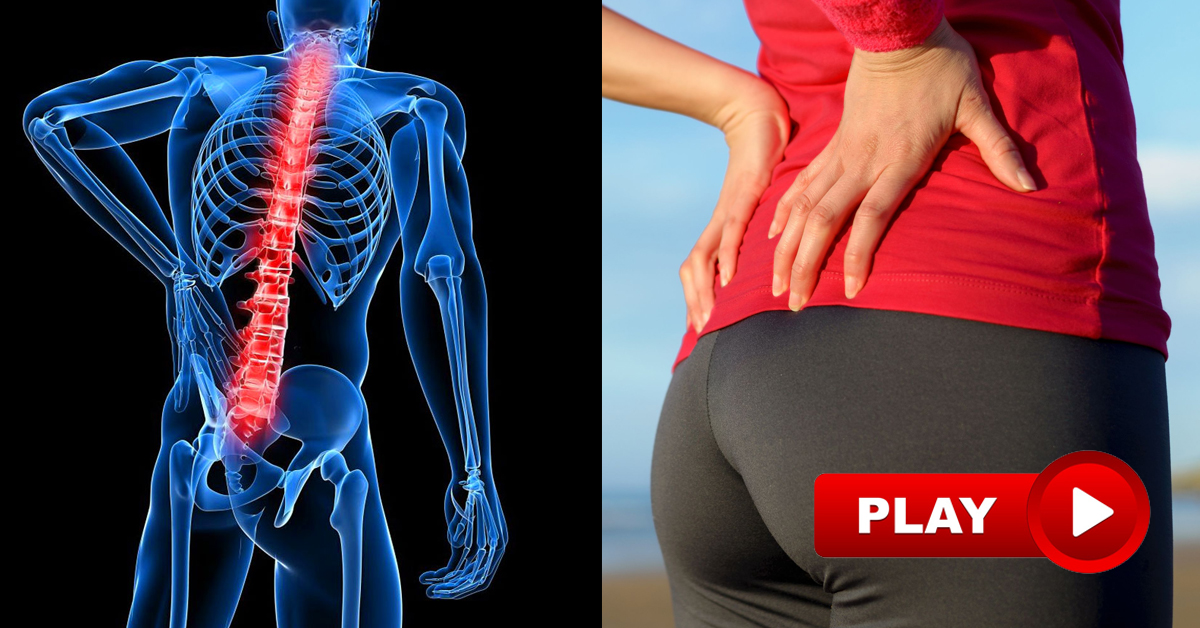 Возникает на фоне спазмирования грушевидной мышцы в точке выхода седалищного нерва. При сильном сжатии седалищного нерва развивается воспаление ишиаса и возможно возникновение атрофии ягодичной мышцы с одной из сторон.
Возникает на фоне спазмирования грушевидной мышцы в точке выхода седалищного нерва. При сильном сжатии седалищного нерва развивается воспаление ишиаса и возможно возникновение атрофии ягодичной мышцы с одной из сторон.
 Лечебная физкультура и занятия на тренажерах помогают бороться с проблемами опорно-двигательного аппарата.
Лечебная физкультура и занятия на тренажерах помогают бороться с проблемами опорно-двигательного аппарата.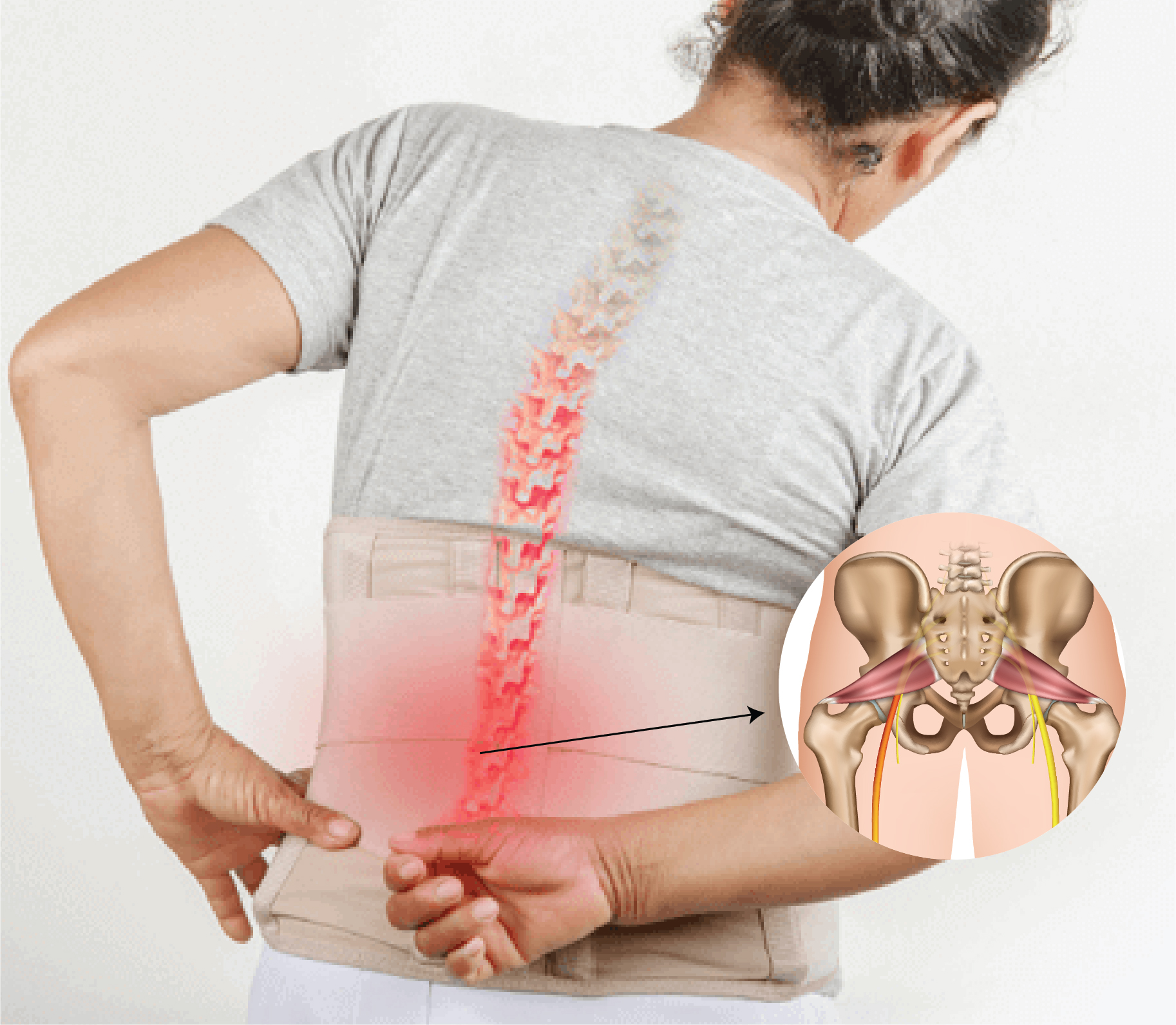
 Механизм боли при данной патологии связан с нарушением анатомического расположения органов малого таза, что приводит к нарушению венозного и лимфатического оттока.
Механизм боли при данной патологии связан с нарушением анатомического расположения органов малого таза, что приводит к нарушению венозного и лимфатического оттока.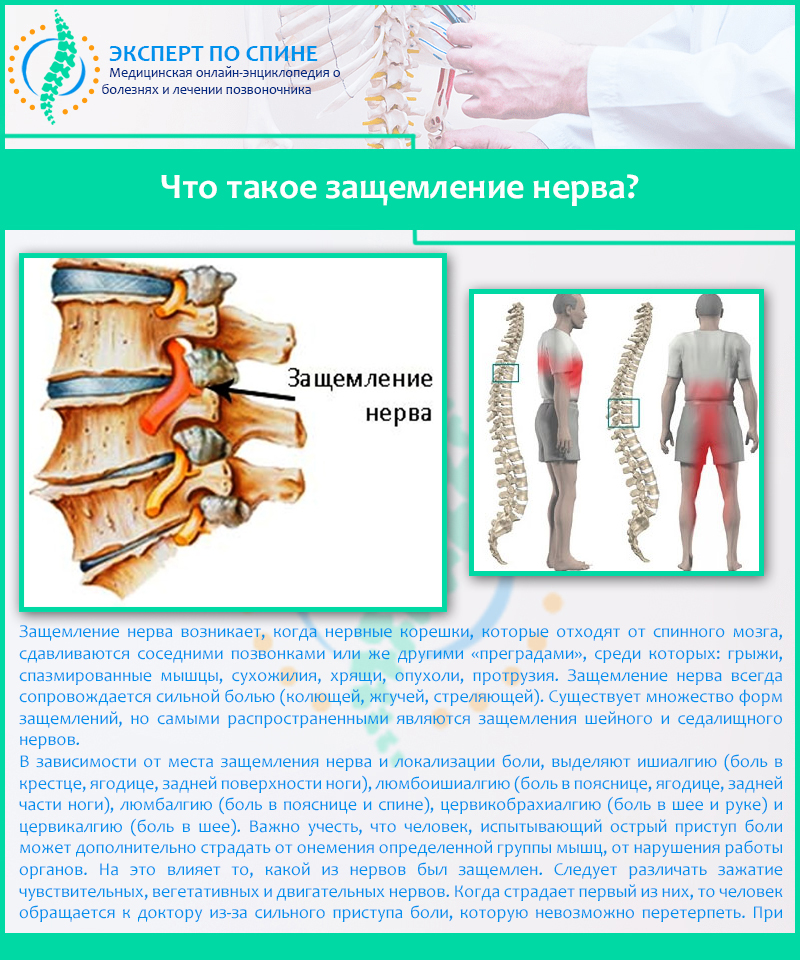

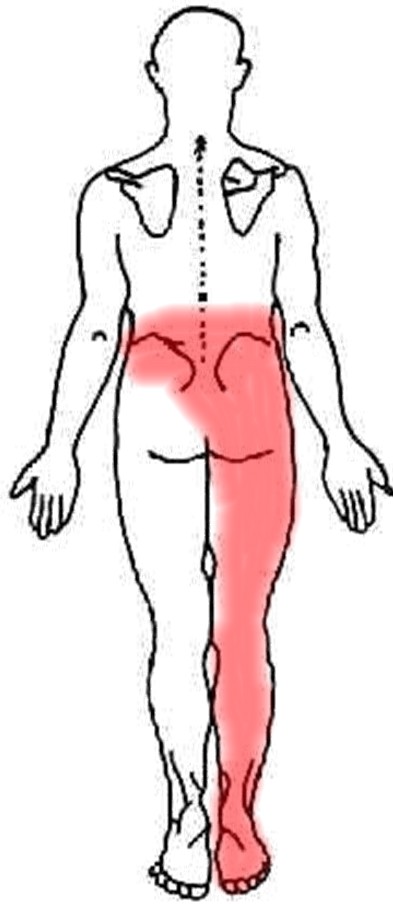 Нервная система чаще других становится причиной боли в пояснице.
Нервная система чаще других становится причиной боли в пояснице. А для этого нужно вовремя обратиться к нужному специалисту.
А для этого нужно вовремя обратиться к нужному специалисту.

 При нестерпимых болях обязательно расспросите доктора, какие вам можно принимать анальгетики. Заболевания позвоночника, если они не требуют оперативного вмешательства, лечатся противовоспалительными препаратами, физиотерапией, занятиями ЛФК, сбалансированной диетой, хондропротекторами и сменой образа жизни. В каждом случае всё индивидуально, поэтому лечение пусть назначит врач.
При нестерпимых болях обязательно расспросите доктора, какие вам можно принимать анальгетики. Заболевания позвоночника, если они не требуют оперативного вмешательства, лечатся противовоспалительными препаратами, физиотерапией, занятиями ЛФК, сбалансированной диетой, хондропротекторами и сменой образа жизни. В каждом случае всё индивидуально, поэтому лечение пусть назначит врач. Также необходимо следить за одеждой, чтобы тело в области поясницы и малого таза всегда было в тепле. Слишком холодный воздух может привести как к воспалениям нервов, так и к болезням внутренних органов.
Также необходимо следить за одеждой, чтобы тело в области поясницы и малого таза всегда было в тепле. Слишком холодный воздух может привести как к воспалениям нервов, так и к болезням внутренних органов. Со временем диск может начать выпячиваться в просвет позвоночного канала и сдавливает нервные корешки, вызывая резкую боль.
Со временем диск может начать выпячиваться в просвет позвоночного канала и сдавливает нервные корешки, вызывая резкую боль. Особенно подвержены радикулиту люди с избыточным весом – он добавляет нагрузку на позвоночник, диски у толстяков изнашиваются быстрее.
Особенно подвержены радикулиту люди с избыточным весом – он добавляет нагрузку на позвоночник, диски у толстяков изнашиваются быстрее. Позднее можно добавить мази для растирания поясницы со змеиным или пчелиным ядом.
Позднее можно добавить мази для растирания поясницы со змеиным или пчелиным ядом.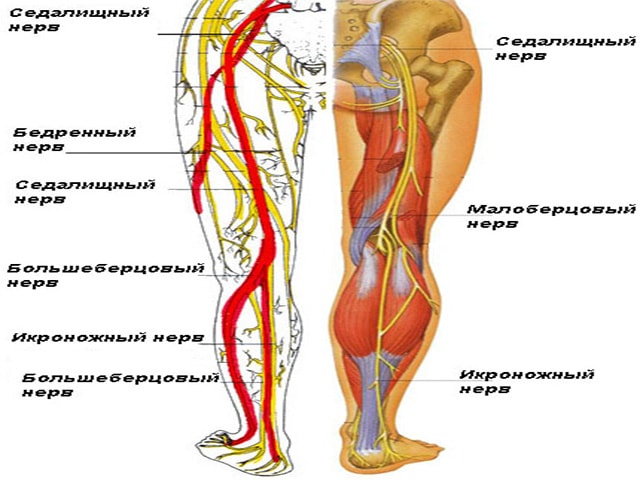 Кроме того, нужно взять за правило спать только на жесткой постели, сидеть на стульях со спинкой, постоянно следить за своей осанкой и рабочей позой. Очень полезно регулярно плавать, а два раза в год желательно проводить курсы массажа.
Кроме того, нужно взять за правило спать только на жесткой постели, сидеть на стульях со спинкой, постоянно следить за своей осанкой и рабочей позой. Очень полезно регулярно плавать, а два раза в год желательно проводить курсы массажа.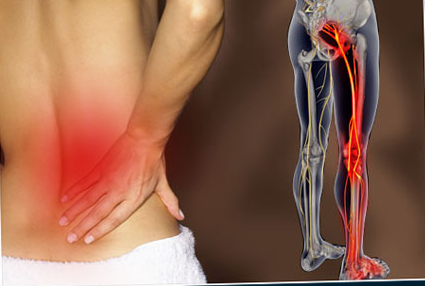 Это гораздо разумнее, чем скрючиваться стоя.
Это гораздо разумнее, чем скрючиваться стоя. А если такой возможности нет, спокойно походите пять-шесть минут.
А если такой возможности нет, спокойно походите пять-шесть минут. Проблема в нижней части спины часто является следствием многих факторов и заболеваний:
Проблема в нижней части спины часто является следствием многих факторов и заболеваний:
 Результат — то же сдавление корешков нервов, приводящее к острым болям в пояснице и ногах.
Результат — то же сдавление корешков нервов, приводящее к острым болям в пояснице и ногах. В основном встречается у мужчин, причём как у пожилых, так и у молодых. Женщины составляют менее шестой части всех больных.
В основном встречается у мужчин, причём как у пожилых, так и у молодых. Женщины составляют менее шестой части всех больных.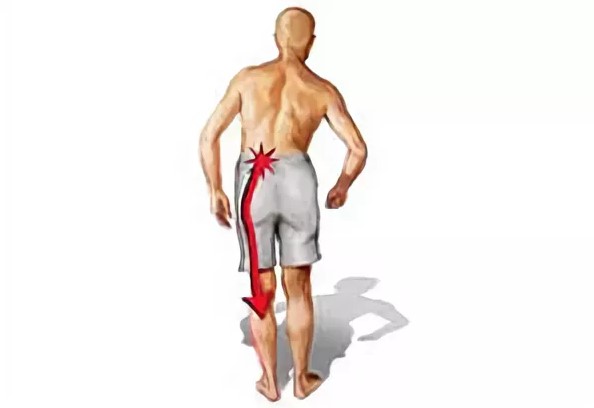
 В пояснице не прогибаемся!
В пояснице не прогибаемся! Плавание — идеальное занятие для тех, у кого болит поясница. В бассейне вам помогает выталкивающая сила. Вода вас поддерживает. Нагрузка на мышцы меньше, чем снаружи, и вы не так сильно нагружаете поясницу. Обратитесь к йоге. Йога может помочь укрепить мышцы поясницы. Йога помогает укрепить мышцы поясницы и при этом учит вас принципам правильного движения. Но не переусердствуйте, иначе можно только навредить собственной спине. Занятия надо проводить с инструктором по йоге, владеющим комплексом упражнений для тех, у кого болит поясница.
Плавание — идеальное занятие для тех, у кого болит поясница. В бассейне вам помогает выталкивающая сила. Вода вас поддерживает. Нагрузка на мышцы меньше, чем снаружи, и вы не так сильно нагружаете поясницу. Обратитесь к йоге. Йога может помочь укрепить мышцы поясницы. Йога помогает укрепить мышцы поясницы и при этом учит вас принципам правильного движения. Но не переусердствуйте, иначе можно только навредить собственной спине. Занятия надо проводить с инструктором по йоге, владеющим комплексом упражнений для тех, у кого болит поясница. Если при подъеме ноги начинает болеть спина, согнуть ногу в колене и отрывать лишь на несколько сантиметров от пола. Повторить то же самое с другой ногой.
Если при подъеме ноги начинает болеть спина, согнуть ногу в колене и отрывать лишь на несколько сантиметров от пола. Повторить то же самое с другой ногой. Однако сильная или повторяющаяся боль может указывать на основное заболевание, такое как артрит или фибромиалгия.
Однако сильная или повторяющаяся боль может указывать на основное заболевание, такое как артрит или фибромиалгия.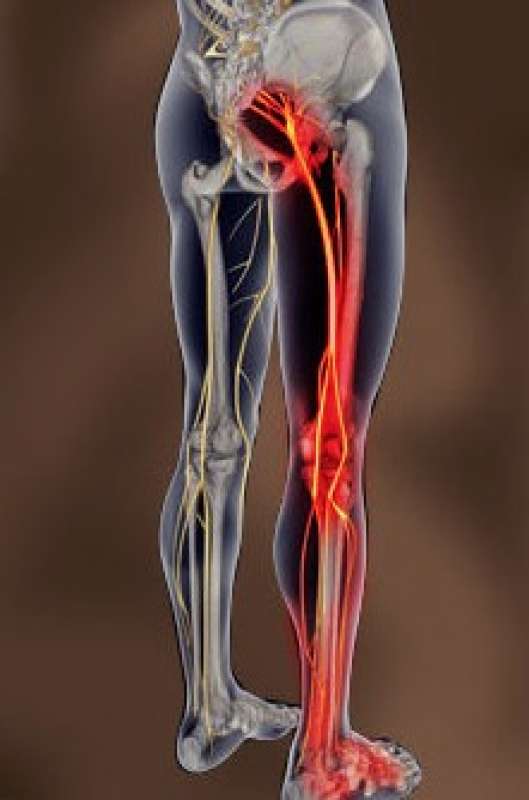
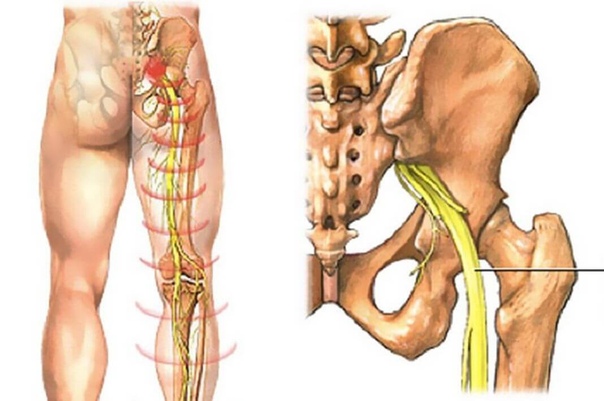
 Человек также может испытывать покалывание, онемение или слабость в ногах.
Человек также может испытывать покалывание, онемение или слабость в ногах.
 Квалифицированные специалисты-ортопеды советуют сначала проконсультироваться с врачом прежде чем принимать болеутоляющие препараты. Таким образом, человек может предотвратить продолжительные заболевания и боль в стопе. При болях сухожилий ни в коем случае нельзя принимать обезболивающие, сохраняя прежнюю нагрузку в стопе. Соревнования и силовые тренировки под приемом болеутоляющих препаратов могут нанести серьёзный ущерб на воспаленное ахиллово сухожилие.
Квалифицированные специалисты-ортопеды советуют сначала проконсультироваться с врачом прежде чем принимать болеутоляющие препараты. Таким образом, человек может предотвратить продолжительные заболевания и боль в стопе. При болях сухожилий ни в коем случае нельзя принимать обезболивающие, сохраняя прежнюю нагрузку в стопе. Соревнования и силовые тренировки под приемом болеутоляющих препаратов могут нанести серьёзный ущерб на воспаленное ахиллово сухожилие.
 Чаще всего некачественная обувь или перенапряжение в стопе являются основами воспалительных процессов в плантарном сухожилии.
Чаще всего некачественная обувь или перенапряжение в стопе являются основами воспалительных процессов в плантарном сухожилии.
 © Grays Anatomy Симптомы тендовагинита
© Grays Anatomy Симптомы тендовагинита НПВП – нестероидные противовоспалительные препараты помогут преодолеть и остановить боль в стопе. Кроме того, специалисты Геленк Клинки во Фрайбурге не рекомендуют заниматься спортом во время приема Ибупрофена.
НПВП – нестероидные противовоспалительные препараты помогут преодолеть и остановить боль в стопе. Кроме того, специалисты Геленк Клинки во Фрайбурге не рекомендуют заниматься спортом во время приема Ибупрофена.
 При этом большой палец стопы, который удерживается приводящей мышцей, начинает смещаться кнаружи.
При этом большой палец стопы, который удерживается приводящей мышцей, начинает смещаться кнаружи. Из этого следует, что полное обездвиживание стопы не является необходимым. Процесс восстановления длится до шести недель. Именно столько больному рекомендуют держать стопу в состоянии покоя.
Из этого следует, что полное обездвиживание стопы не является необходимым. Процесс восстановления длится до шести недель. Именно столько больному рекомендуют держать стопу в состоянии покоя. Довольно часто ахиллобурсит взывает боль в заднем отделе стопы.
Довольно часто ахиллобурсит взывает боль в заднем отделе стопы. Так как при каждом движении значительная часть нагрузки приходится на фаланги пальцев и кости плюсны, стопа может деформироваться. Таким образом, патологии в стопе, а именно поперечное плоскостопие или вальгусная деформация могут привести к перераздражению синовиальной сумки переднего отела стопы.
Так как при каждом движении значительная часть нагрузки приходится на фаланги пальцев и кости плюсны, стопа может деформироваться. Таким образом, патологии в стопе, а именно поперечное плоскостопие или вальгусная деформация могут привести к перераздражению синовиальной сумки переднего отела стопы. Силовые спортивные нагрузки пациентам необходимо сократить в срочном порядке. Стельки от поперечного плоскостопия помогут уменьшить нагрузку на переднюю часть стопы в области фаланг пальцев.
Силовые спортивные нагрузки пациентам необходимо сократить в срочном порядке. Стельки от поперечного плоскостопия помогут уменьшить нагрузку на переднюю часть стопы в области фаланг пальцев. Упражнения на растяжение мышц способствуют поддержанию здоровой формы стопы.
Упражнения на растяжение мышц способствуют поддержанию здоровой формы стопы.
 Если специалисты поставят диагноз «артрит», лечение необходимо начинать как можно скорее, уделяя повышенное внимание профилактике частых обострений.
Если специалисты поставят диагноз «артрит», лечение необходимо начинать как можно скорее, уделяя повышенное внимание профилактике частых обострений.

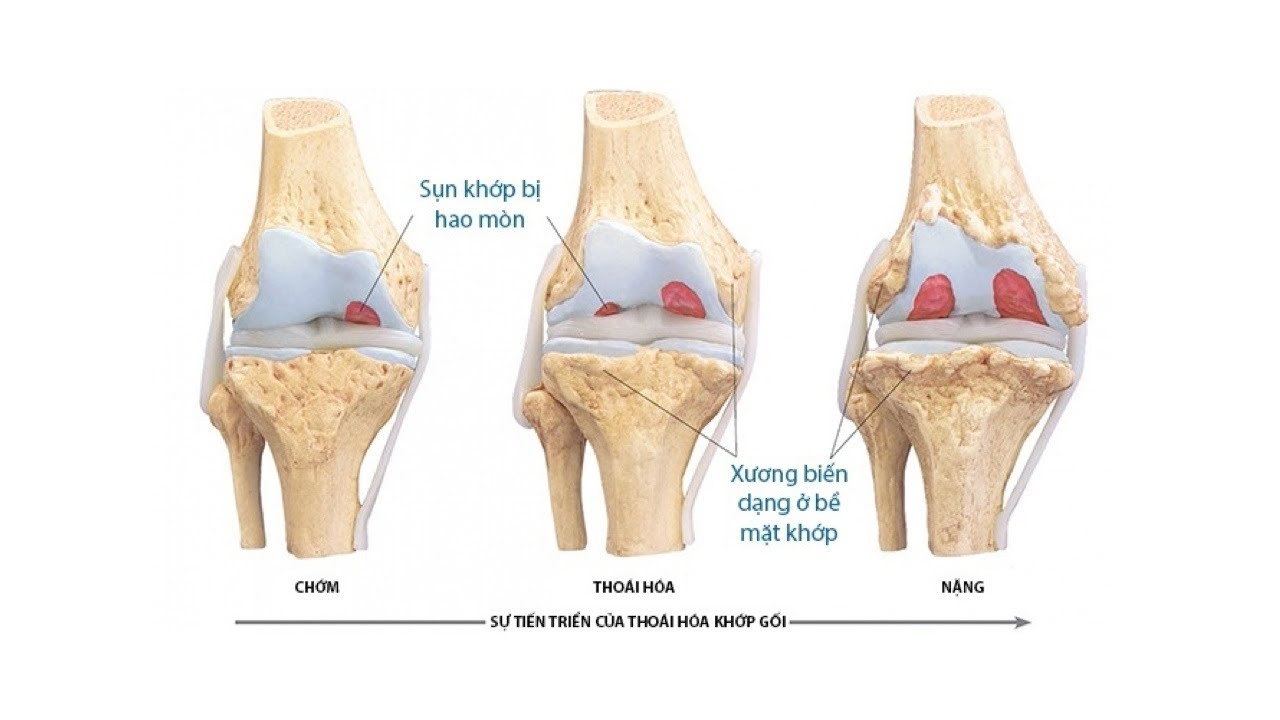

 Никогда не игнорируйте появление подобных симптомов!
Никогда не игнорируйте появление подобных симптомов!
 Причём мишенью артрита может стать не только опорно-двигательный аппарат, но и другие органы и системы: сердце, почки, кишечник, лёгкие.
Причём мишенью артрита может стать не только опорно-двигательный аппарат, но и другие органы и системы: сердце, почки, кишечник, лёгкие.
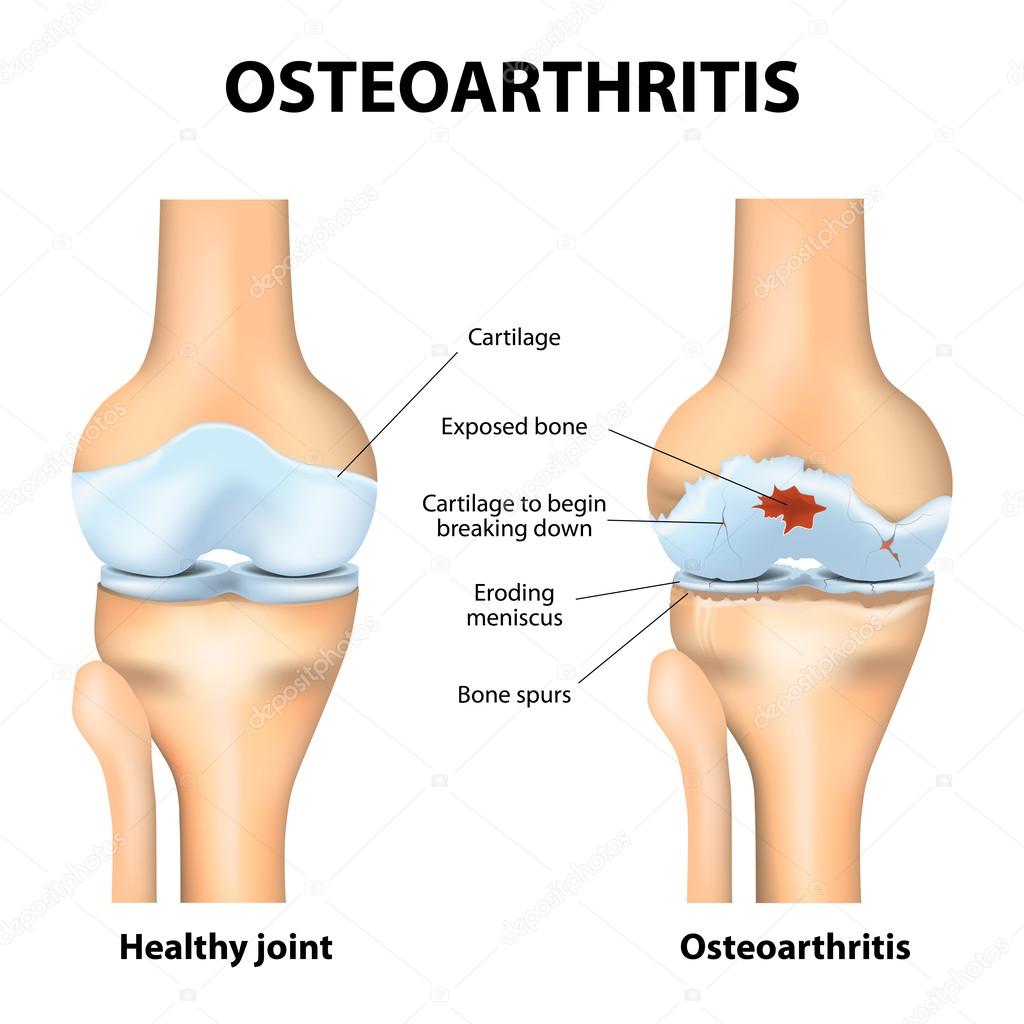
 При этом одновременно зачастую присутствуют не все перечисленные признаки болезни сустава – некоторые симптомы добавляются со временем.
При этом одновременно зачастую присутствуют не все перечисленные признаки болезни сустава – некоторые симптомы добавляются со временем.
 В ходе исследования определяют степень прозрачности и вязкости жидкости, клеточный состав, количество белка и ферментов, присутствие микроорганизмов.
В ходе исследования определяют степень прозрачности и вязкости жидкости, клеточный состав, количество белка и ферментов, присутствие микроорганизмов.
 Назначается интенсивное лечение, т.к. в тяжелых случаях его отсутствие может привести к снижению или даже утрате трудоспособности на всю жизнь.
Назначается интенсивное лечение, т.к. в тяжелых случаях его отсутствие может привести к снижению или даже утрате трудоспособности на всю жизнь.

 Поскольку целостность опорно-двигательного аппарата находится под угрозой из-за растяжения связок голеностопа, лечение должно быть направлено на восстановление подвижности, чего невозможно добиться без участия самого пациента.
Поскольку целостность опорно-двигательного аппарата находится под угрозой из-за растяжения связок голеностопа, лечение должно быть направлено на восстановление подвижности, чего невозможно добиться без участия самого пациента. Это позволяет человеку опираться на фиксированную поврежденную лодыжку. При тяжелых растяжениях может быть необходима операция. Ряд хирургов придерживается точки зрения, что хирургическое восстановление сильно поврежденных и порванных связок лишнее, ничем не отличается от консервативного лечения. Прежде чем человек сможет нормально двигаться и заниматься трудовой деятельностью, ему необходимо пройти курс физиотерапии, лечебной физкультуры, что поможет приобрести нормальную двигательную активность, укрепить мышцы и сухожилия, восстановить равновесие.
Это позволяет человеку опираться на фиксированную поврежденную лодыжку. При тяжелых растяжениях может быть необходима операция. Ряд хирургов придерживается точки зрения, что хирургическое восстановление сильно поврежденных и порванных связок лишнее, ничем не отличается от консервативного лечения. Прежде чем человек сможет нормально двигаться и заниматься трудовой деятельностью, ему необходимо пройти курс физиотерапии, лечебной физкультуры, что поможет приобрести нормальную двигательную активность, укрепить мышцы и сухожилия, восстановить равновесие. 3 р./день в течение 3-х дней;
3 р./день в течение 3-х дней;
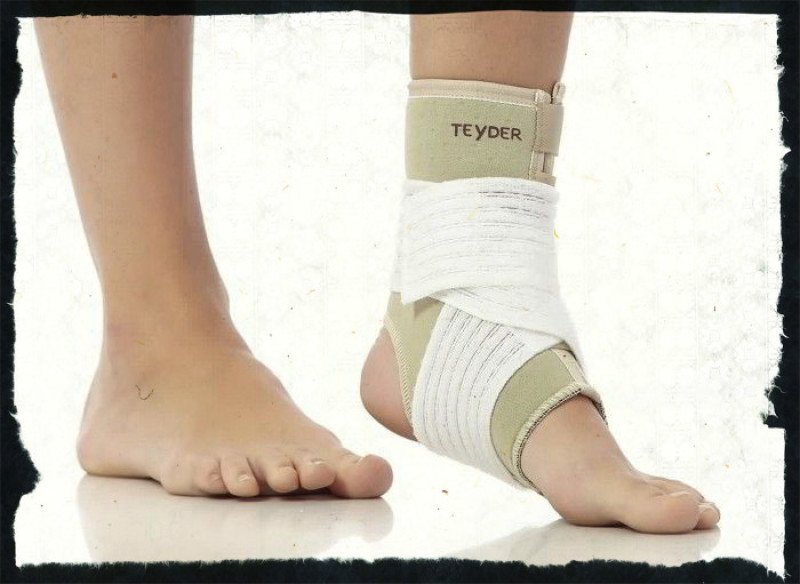 Просто когда повреждаются все волокна связки, мы говорим о ее разрыве, а когда повреждение частичное – о растяжении. То есть растяжение связки – это, по сути, ее неполный разрыв.
Просто когда повреждаются все волокна связки, мы говорим о ее разрыве, а когда повреждение частичное – о растяжении. То есть растяжение связки – это, по сути, ее неполный разрыв.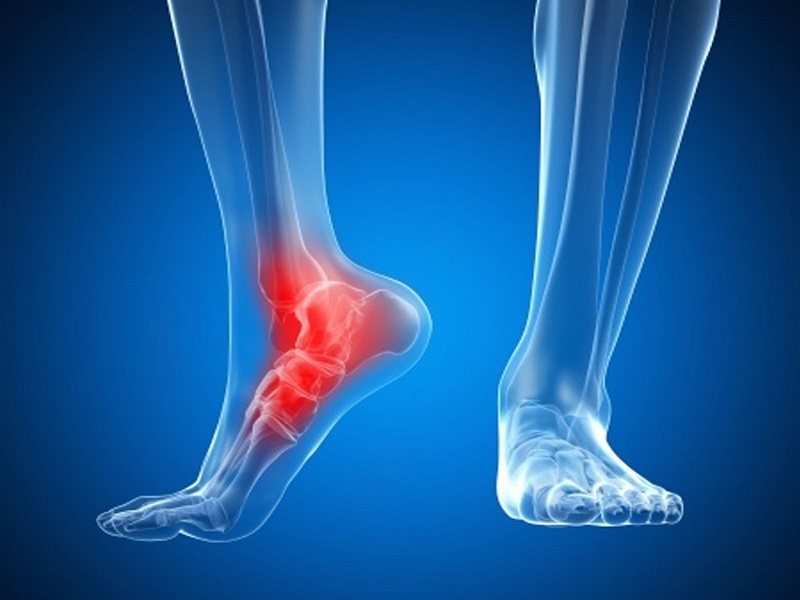
 Отличительными признаками перелома является укорочение и деформация пострадавшей конечности, сопровождающаяся нарушением ее оси.
Отличительными признаками перелома является укорочение и деформация пострадавшей конечности, сопровождающаяся нарушением ее оси. Продолжительность курса лечения этими средствами при растяжении обычно составляет 6-8 дней. Как правило, этого достаточно для купирования воспалительного процесса, а более длительный прием может привести к развитию нежелательных побочных действий (образованию язв и эрозий слизистой желудка, нарушению функции печени и почек).
Продолжительность курса лечения этими средствами при растяжении обычно составляет 6-8 дней. Как правило, этого достаточно для купирования воспалительного процесса, а более длительный прием может привести к развитию нежелательных побочных действий (образованию язв и эрозий слизистой желудка, нарушению функции печени и почек).
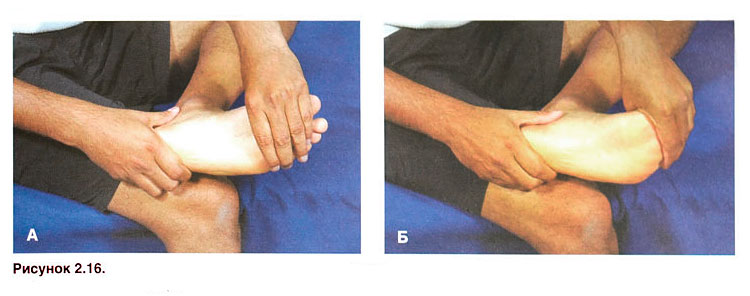 Механизм положительного влияния тейпирования при растяжении основан на улучшении микроциркуляции и лимфооттока в зоне воздействия, корректировке направленности движения в суставе, снижении гипертонуса мышц.
Механизм положительного влияния тейпирования при растяжении основан на улучшении микроциркуляции и лимфооттока в зоне воздействия, корректировке направленности движения в суставе, снижении гипертонуса мышц. Необходимо помнить, что проводить занятия ЛФК желательно под руководством врача-инструктора, т. к. неправильное выполнение упражнений может не только не принести пользы, но и причинить вред.
Необходимо помнить, что проводить занятия ЛФК желательно под руководством врача-инструктора, т. к. неправильное выполнение упражнений может не только не принести пользы, но и причинить вред. Обусловлено это тем, что в первые 3 дня формируется гематома в области повреждения, поэтому любые манипуляции, улучшающие периферический кровоток, могут провоцировать увеличение гематомы в размерах.
Обусловлено это тем, что в первые 3 дня формируется гематома в области повреждения, поэтому любые манипуляции, улучшающие периферический кровоток, могут провоцировать увеличение гематомы в размерах.
 Стоит отметить, что у девочек дисплазия тазобедренных суставов встречается в два раза чаще и протекает особенно тяжело.
Стоит отметить, что у девочек дисплазия тазобедренных суставов встречается в два раза чаще и протекает особенно тяжело. Иногда родители не могут самостоятельно заподозрить дисплазию, когда нет ограничения движения в тазобедренном суставе. В этом случае болезнь обнаруживает только врач. Поэтому в один месяц ребенка обязательно должен осмотреть ортопед.
Иногда родители не могут самостоятельно заподозрить дисплазию, когда нет ограничения движения в тазобедренном суставе. В этом случае болезнь обнаруживает только врач. Поэтому в один месяц ребенка обязательно должен осмотреть ортопед.
 А массаж и физиолечение можно получить в поликлиниках по месту жительства.
А массаж и физиолечение можно получить в поликлиниках по месту жительства. В будущем на общее развитие ребенка это не повлияет.
В будущем на общее развитие ребенка это не повлияет.
 Она может развиться позже. Родители должны проявлять внимательность и следить за своим ребенком. При появлении признаков неправильного развития сустава, стоит самостоятельно обратиться к врачу, чтобы пройти осмотр и сделать УЗИ. Подозрительными признаками являются:
Она может развиться позже. Родители должны проявлять внимательность и следить за своим ребенком. При появлении признаков неправильного развития сустава, стоит самостоятельно обратиться к врачу, чтобы пройти осмотр и сделать УЗИ. Подозрительными признаками являются: Желательно выявить дисплазию как можно раньше. Потому что начатое в первые 6 месяцев жизни лечение будет наиболее эффективным. Оно позволит обеспечить нормальное развитие сустава и отсутствие каких-либо проблем в зрелом возрасте.
Желательно выявить дисплазию как можно раньше. Потому что начатое в первые 6 месяцев жизни лечение будет наиболее эффективным. Оно позволит обеспечить нормальное развитие сустава и отсутствие каких-либо проблем в зрелом возрасте.



 Лучше всего, если кормление будет проведено за полчаса до начала манипуляций. Они предусматривают следующее:
Лучше всего, если кормление будет проведено за полчаса до начала манипуляций. Они предусматривают следующее:
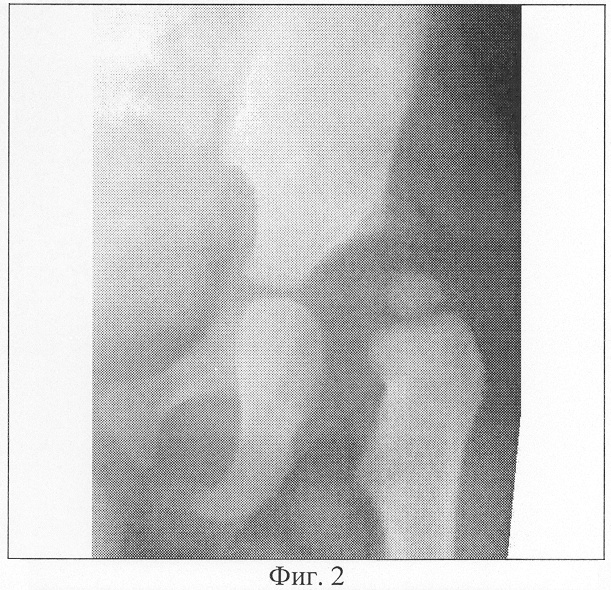 Так, если наблюдается гиперэхогенность бедренной кости и купола вертлужной впадины, формирование ТЗБ происходит правильно. В этом случае головка бедра и пластина хряща будут гипоэхогенными.
Так, если наблюдается гиперэхогенность бедренной кости и купола вертлужной впадины, формирование ТЗБ происходит правильно. В этом случае головка бедра и пластина хряща будут гипоэхогенными.

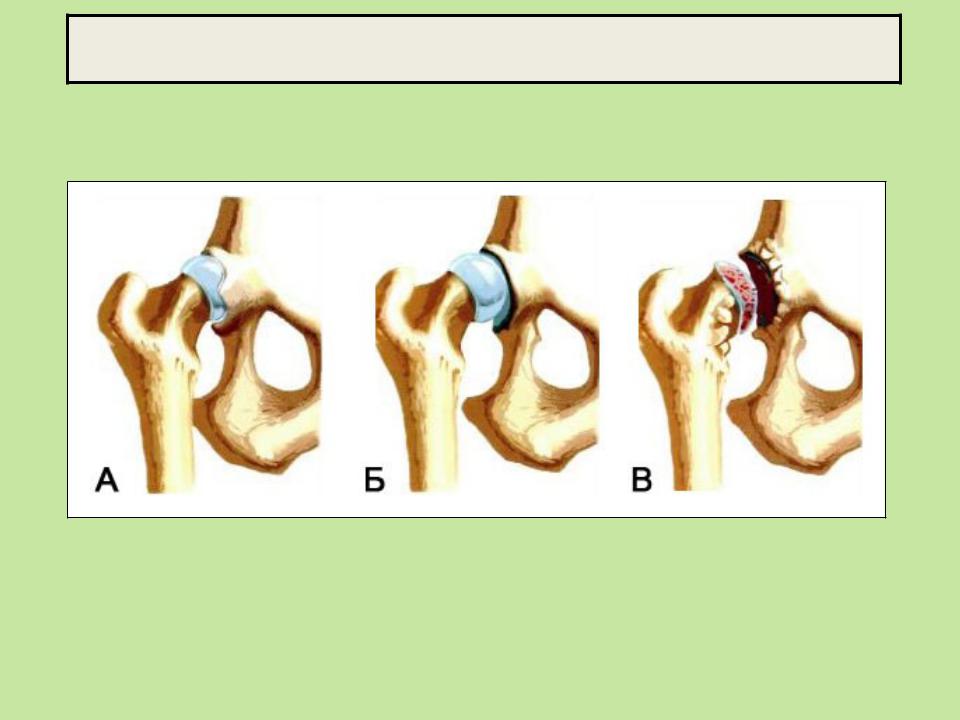 Они прикладывают немалые усилия к тому, чтобы создать максимально комфортные условия во время проведения УЗ-диагностики: как для малыша, так и для родителей.
Они прикладывают немалые усилия к тому, чтобы создать максимально комфортные условия во время проведения УЗ-диагностики: как для малыша, так и для родителей.
 И наоборот, если лечебным процедурам не уделять должного внимания, то болезнь неизбежно будет прогрессировать и, в конечном счете, приведет к инвалидности.
И наоборот, если лечебным процедурам не уделять должного внимания, то болезнь неизбежно будет прогрессировать и, в конечном счете, приведет к инвалидности. То есть, вывих может произойти лишь тогда, когда ребенок начнет бегать, прыгать, играть в подвижные игры. Впрочем, в последние десятилетия появились новые методы диагностики, позволяющие с 99% вероятностью поставить точный диагноз даже при легких формах дисплазии. Это компьютерная рентгеновская томография и магнитно-резонансная томография, позволяющие строить трехмерные модели анатомических структур организма.
То есть, вывих может произойти лишь тогда, когда ребенок начнет бегать, прыгать, играть в подвижные игры. Впрочем, в последние десятилетия появились новые методы диагностики, позволяющие с 99% вероятностью поставить точный диагноз даже при легких формах дисплазии. Это компьютерная рентгеновская томография и магнитно-резонансная томография, позволяющие строить трехмерные модели анатомических структур организма.

 Например, если вертлужная впадина не увеличивается в размерах пропорционально растущему костному эпифизу, головка соскакивает из суставной ямки или находится вне ее пределов и др.
Например, если вертлужная впадина не увеличивается в размерах пропорционально растущему костному эпифизу, головка соскакивает из суставной ямки или находится вне ее пределов и др. При этом дисплазия часто сочетается с врожденной деформацией стоп, кривошеей, волчьей пастью и др.
При этом дисплазия часто сочетается с врожденной деформацией стоп, кривошеей, волчьей пастью и др. Это тест на выявление соскальзывания головки бедра из суставной впадины и вправления вывиха – фактически два противоположных действия, предложенных разными врачами для диагностики дисплазии. Но именно комплекс этих двух тестов дает максимально точное представление о состоянии тазобедренного сустава малыша.
Это тест на выявление соскальзывания головки бедра из суставной впадины и вправления вывиха – фактически два противоположных действия, предложенных разными врачами для диагностики дисплазии. Но именно комплекс этих двух тестов дает максимально точное представление о состоянии тазобедренного сустава малыша. Поэтому широкие одноразовые подгузники, майки-слинги, в которых малыш полулежит практически вертикально с разведенными ножками, эрго-рюкзаки – это лучшая профилактика врожденной дисплазии тазобедренного сустава абсолютно у всех новорожденных. Причем даже в том случае, если врачи сказали, что ребенок абсолютно здоров.
Поэтому широкие одноразовые подгузники, майки-слинги, в которых малыш полулежит практически вертикально с разведенными ножками, эрго-рюкзаки – это лучшая профилактика врожденной дисплазии тазобедренного сустава абсолютно у всех новорожденных. Причем даже в том случае, если врачи сказали, что ребенок абсолютно здоров..jpg) А при появлении любых других сопутствующих факторов (гормональный дисбаланс у женщин при беременности, снижение физических нагрузок и слабость мышц, травмы) развивается диспластический коксартроз (дегенеративно-деформирующий артроз). Поэтому всем пациентам, которым когда-то диагностировали врожденную дисплазию, необходимо наблюдаться у травматолога-ортопеда и периодически делать УЗИ, МРТ или КТ.
А при появлении любых других сопутствующих факторов (гормональный дисбаланс у женщин при беременности, снижение физических нагрузок и слабость мышц, травмы) развивается диспластический коксартроз (дегенеративно-деформирующий артроз). Поэтому всем пациентам, которым когда-то диагностировали врожденную дисплазию, необходимо наблюдаться у травматолога-ортопеда и периодически делать УЗИ, МРТ или КТ.


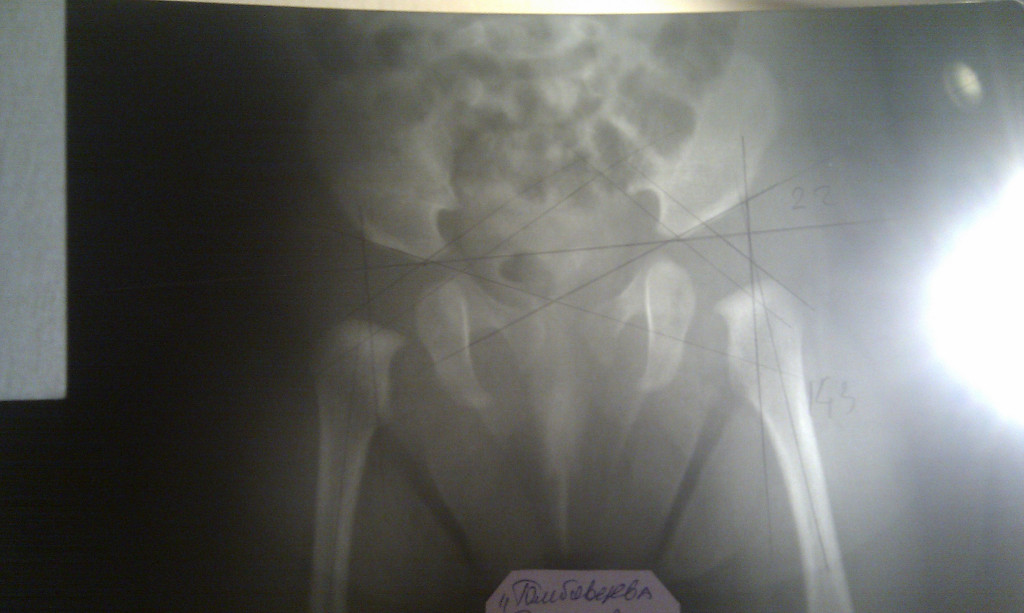 Используют различные фиксаторы на 23 часа в сутки( подушка Фрейка, стремена Павлика, аппарат Гневковского и т.д.) – эти приспособления помогают удерживать головки бедренных костей в правильном положении, что даёт возможность сформироваться суставной впадине. Курс физиолечения, массаж.
Используют различные фиксаторы на 23 часа в сутки( подушка Фрейка, стремена Павлика, аппарат Гневковского и т.д.) – эти приспособления помогают удерживать головки бедренных костей в правильном положении, что даёт возможность сформироваться суставной впадине. Курс физиолечения, массаж.
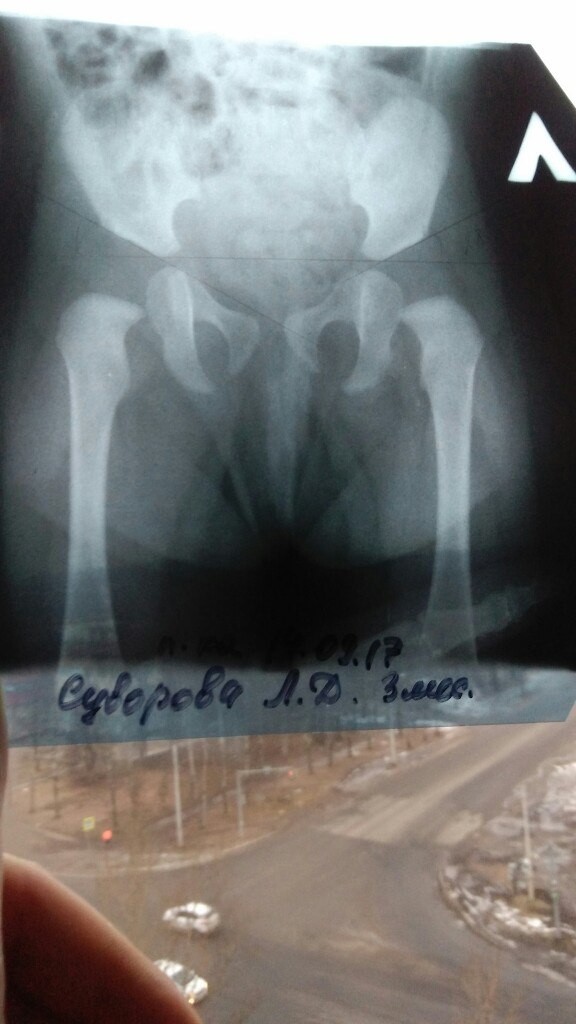
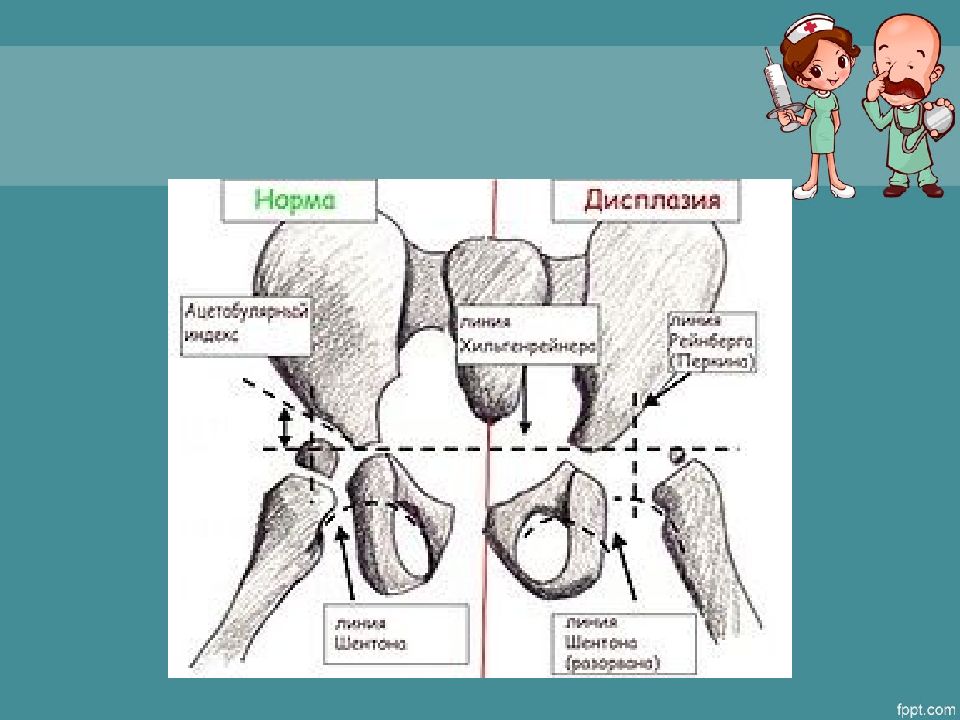
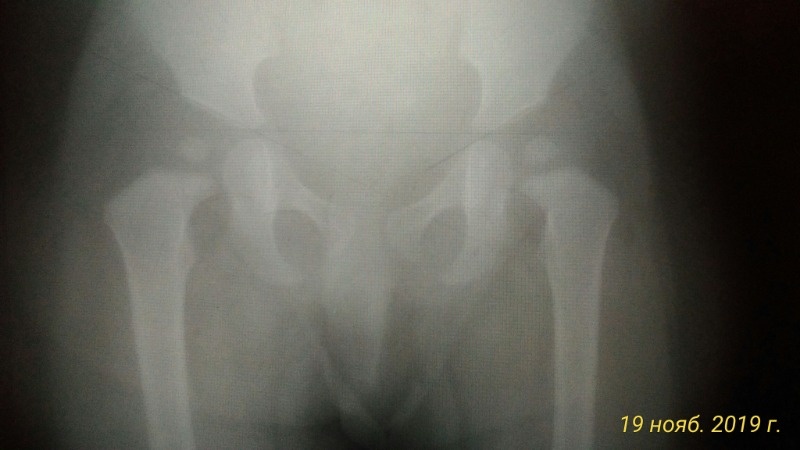 Ваш врач обсудит с вами состояние вашего ребенка.
Ваш врач обсудит с вами состояние вашего ребенка.
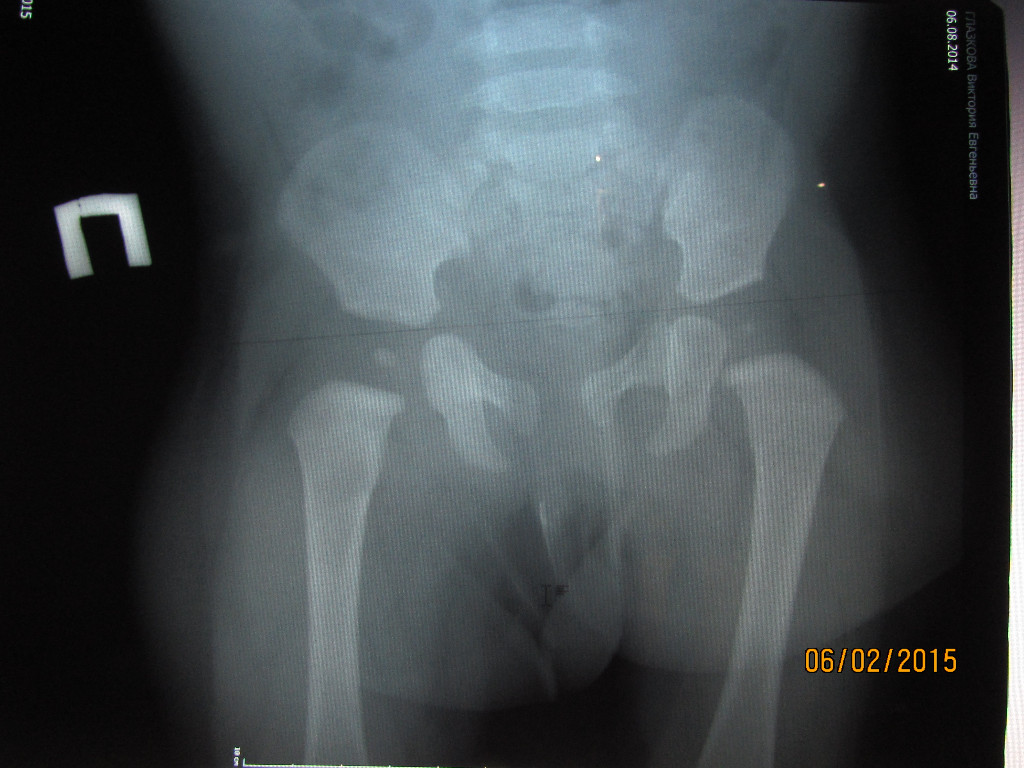

 Это также имеет тенденцию затрагивать первенцев и тех, у кого есть близкие родственники с проблемами бедра.У некоторых людей с дисплазией тазобедренного сустава поражается только одно бедро, у других – оба бедра.
Это также имеет тенденцию затрагивать первенцев и тех, у кого есть близкие родственники с проблемами бедра.У некоторых людей с дисплазией тазобедренного сустава поражается только одно бедро, у других – оба бедра. Местно — травмы сухожилий, связок, мышц и суставов (для снятия боли и воспаления при растяжениях, вывихах, ушибах), локализованные формы ревматизма мягких тканей (устранение боли и воспаления). В офтальмологии — неинфекционный конъюнктивит, посттравматическое воспаление после проникающих и непроникающих ранений глазного яблока, болевой синдром при применении эксимерного лазера, при проведении операции удаления и имплантации хрусталика (до- и послеоперационная профилактика миоза, цистоидного отека зрительного нерва).
Местно — травмы сухожилий, связок, мышц и суставов (для снятия боли и воспаления при растяжениях, вывихах, ушибах), локализованные формы ревматизма мягких тканей (устранение боли и воспаления). В офтальмологии — неинфекционный конъюнктивит, посттравматическое воспаление после проникающих и непроникающих ранений глазного яблока, болевой синдром при применении эксимерного лазера, при проведении операции удаления и имплантации хрусталика (до- и послеоперационная профилактика миоза, цистоидного отека зрительного нерва). in vitro вызывает замедление биосинтеза протеогликана в хрящах в концентрациях, соответствующих тем, которые наблюдаются у человека.После введения внутрь полностью резорбируется, пища может замедлять скорость всасывания, не влияя на его полноту. Cmax в плазме достигается через 1–2 ч. В результате замедленного высвобождения активного вещества Cmax диклофенака пролонгированного действия в плазме крови ниже той, которая образуется при введении препарата короткого действия. концентрация остается высокой в течение длительного времени после приема пролонгированной формы, Cmax — 0,5–1 мкг/мл, время наступления Cmax — 5 ч после приема 100 мг диклофенака пролонгированного действия. Концентрация в плазме находится в линейной зависимости от величины вводимой дозы. При в/м введении Cmax в плазме достигается через 10–20 мин, при ректальном — через 30 мин. Биодоступность — 50%. интенсивно подвергается пресистемной элиминации. Связывание с белками плазмы крови — свыше 99%. Хорошо проникает в ткани и синовиальную жидкость, где его концентрация растет медленнее, через 4 ч достигает более высоких значений, чем в плазме.
in vitro вызывает замедление биосинтеза протеогликана в хрящах в концентрациях, соответствующих тем, которые наблюдаются у человека.После введения внутрь полностью резорбируется, пища может замедлять скорость всасывания, не влияя на его полноту. Cmax в плазме достигается через 1–2 ч. В результате замедленного высвобождения активного вещества Cmax диклофенака пролонгированного действия в плазме крови ниже той, которая образуется при введении препарата короткого действия. концентрация остается высокой в течение длительного времени после приема пролонгированной формы, Cmax — 0,5–1 мкг/мл, время наступления Cmax — 5 ч после приема 100 мг диклофенака пролонгированного действия. Концентрация в плазме находится в линейной зависимости от величины вводимой дозы. При в/м введении Cmax в плазме достигается через 10–20 мин, при ректальном — через 30 мин. Биодоступность — 50%. интенсивно подвергается пресистемной элиминации. Связывание с белками плазмы крови — свыше 99%. Хорошо проникает в ткани и синовиальную жидкость, где его концентрация растет медленнее, через 4 ч достигает более высоких значений, чем в плазме. Примерно 35% выводится в виде метаболитов с фекалиями. около 65% метаболизируется в печени и выводится через почки в виде неактивных производных (в неизмененном виде выводится менее 1%). T1/2 из плазмы — около 2 ч, синовиальной жидкости — 3–6 ч. при соблюдении рекомендуемого интервала между приемами не кумулирует.При местном нанесении проникает через кожу. При закапывании в глаз время наступления Cmax в роговице и в конъюнктиве — 30 мин после инстилляции, проникает в переднюю камеру глаза, в системное кровообращение в терапевтически значимых количествах не поступает.Ослабляет боль в состоянии покоя и при движении, утреннюю скованность, припухлость суставов, улучшает их функциональную способность. При воспалительных процессах, возникающих после операций и травм, быстро облегчает как спонтанную боль, так и боль при движении, уменьшает воспалительный отек на месте раны. У пациентов с полиартритом, получавших курсовое лечение, концентрация в синовиальной жидкости и синовиальной ткани выше, чем в плазме крови.
Примерно 35% выводится в виде метаболитов с фекалиями. около 65% метаболизируется в печени и выводится через почки в виде неактивных производных (в неизмененном виде выводится менее 1%). T1/2 из плазмы — около 2 ч, синовиальной жидкости — 3–6 ч. при соблюдении рекомендуемого интервала между приемами не кумулирует.При местном нанесении проникает через кожу. При закапывании в глаз время наступления Cmax в роговице и в конъюнктиве — 30 мин после инстилляции, проникает в переднюю камеру глаза, в системное кровообращение в терапевтически значимых количествах не поступает.Ослабляет боль в состоянии покоя и при движении, утреннюю скованность, припухлость суставов, улучшает их функциональную способность. При воспалительных процессах, возникающих после операций и травм, быстро облегчает как спонтанную боль, так и боль при движении, уменьшает воспалительный отек на месте раны. У пациентов с полиартритом, получавших курсовое лечение, концентрация в синовиальной жидкости и синовиальной ткани выше, чем в плазме крови. По противовоспалительной активности превосходит ацетилсалициловую кислоту, бутадион, ибупрофен. имеются данные о большей выраженности клинического эффекта и лучшей переносимости по сравнению с индометацином. при ревматизме и болезни Бехтерева эквивалентен преднизолону и индометацину.
По противовоспалительной активности превосходит ацетилсалициловую кислоту, бутадион, ибупрофен. имеются данные о большей выраженности клинического эффекта и лучшей переносимости по сравнению с индометацином. при ревматизме и болезни Бехтерева эквивалентен преднизолону и индометацину.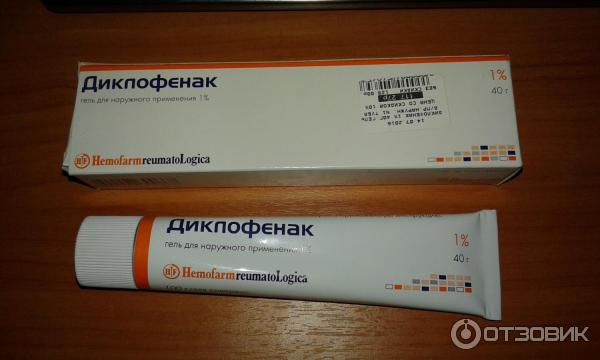 ч. к другим НПВС), нарушение кроветворения неуточненной этиологии, язвенная болезнь желудка и двенадцатиперстной кишки, деструктивно-воспалительные заболевания кишечника в фазе обострения, «аспириновая» бронхиальная астма, детский возраст (до 6 лет), последний триместр беременности.
ч. к другим НПВС), нарушение кроветворения неуточненной этиологии, язвенная болезнь желудка и двенадцатиперстной кишки, деструктивно-воспалительные заболевания кишечника в фазе обострения, «аспириновая» бронхиальная астма, детский возраст (до 6 лет), последний триместр беременности.



 Максимальная суточная доза – 8 г. Продолжительность курса лечения не должна превышать 14 дней без консультации врача.
Максимальная суточная доза – 8 г. Продолжительность курса лечения не должна превышать 14 дней без консультации врача.

 Форсированный диурез, гемодиализ малоэффективны.
Форсированный диурез, гемодиализ малоэффективны.
 Риск осложнений со стороны ЖКТ выше при длительном приеме препаратов, однако он существует и при краткосрочной терапии. Пожилые пациенты имеют более высокий риск развития этих серьезных осложнений.
Риск осложнений со стороны ЖКТ выше при длительном приеме препаратов, однако он существует и при краткосрочной терапии. Пожилые пациенты имеют более высокий риск развития этих серьезных осложнений. С осторожностью: печеночная порфирия (обострение), эрозивно-язвенные поражения желудочно-кишечного тракта, тяжелые нарушения функции печени и почек, хроническая сердечная недостаточность, бронхиальная астма, пожилой возраст, беременность I и II триместр.
С осторожностью: печеночная порфирия (обострение), эрозивно-язвенные поражения желудочно-кишечного тракта, тяжелые нарушения функции печени и почек, хроническая сердечная недостаточность, бронхиальная астма, пожилой возраст, беременность I и II триместр. После 2-х недель использования препарата следует проконсультироваться с врачом.
После 2-х недель использования препарата следует проконсультироваться с врачом.


 ч. в анамнезе), нарушение кроветворения, беременность (III триместр), младший детский возраст (до 6 лет), период лактации, нарушение целостности кожных покровов.
ч. в анамнезе), нарушение кроветворения, беременность (III триместр), младший детский возраст (до 6 лет), период лактации, нарушение целостности кожных покровов. При указанном способе применения практически не оказывает системного действия.
Фармакокинетика.
При аппликации системная абсорбция составляет не более 6%. Связь с белками – 99.7%. Выводится почками. При нанесении на область пораженного сустава концентрация в синовиальной жидкости выше, чем в плазме.
При указанном способе применения практически не оказывает системного действия.
Фармакокинетика.
При аппликации системная абсорбция составляет не более 6%. Связь с белками – 99.7%. Выводится почками. При нанесении на область пораженного сустава концентрация в синовиальной жидкости выше, чем в плазме. При применении препарата в рекомендованной дозе по показаниям побочные эффекты встречаются редко. При длительном применении и/или нанесении на обширные поверхности возможны системные побочные эффекты вследствие резорбтивного действия.
При возникновении той или иной неблагоприятной побочной реакции как можно скорее обратитесь к врачу.
Если любые из указанных в инструкции побочных эффектов усугубляются, или Вы заме¬тили любые другие побочные эффекты не указанные в инструкции, сообщите об этом врачу.
При применении препарата в рекомендованной дозе по показаниям побочные эффекты встречаются редко. При длительном применении и/или нанесении на обширные поверхности возможны системные побочные эффекты вследствие резорбтивного действия.
При возникновении той или иной неблагоприятной побочной реакции как можно скорее обратитесь к врачу.
Если любые из указанных в инструкции побочных эффектов усугубляются, или Вы заме¬тили любые другие побочные эффекты не указанные в инструкции, сообщите об этом врачу.
 При случайном приеме внутрь возможно развитие системных побочных реакций.
Лечение при случайном приёме внутрь: промывание желудка, индукция рвоты, активированный уголь, форсированный диурез, симптоматическая терапия. Диализ неэффективен ввиду высокой степени связывания с белками плазмы диклофенака (около 99 %).
При случайном приеме внутрь возможно развитие системных побочных реакций.
Лечение при случайном приёме внутрь: промывание желудка, индукция рвоты, активированный уголь, форсированный диурез, симптоматическая терапия. Диализ неэффективен ввиду высокой степени связывания с белками плазмы диклофенака (около 99 %).
 Применение препарата в I и II триместре возможно только в случае, если потенциальная польза для матери превышает риск для плода.
Применение препарата в III триместре и лактации противопоказано.
С осторожностью.
Печеночная порфирия (обострение), тяжелые нарушения функции печени и почек, сердечная недостаточность, пожилой возраст.
Препарат следует наносить только на интактные участки кожи. Следует избегать попадания в глаза или на слизистые оболочки.
Если у Вас одно из перечисленных заболеваний/состояний, перед приемом препарата обязательно проконсультируйтесь с врачом.
Наносят только на неповрежденные участки кожи. После наложения не следует накладывать окклюзионную повязку.
При Длительном применении и/или нанесении на обширные поверхности возможно развитие системных побочных эффектов вследствие резорбтивного действия.
Следует избегать попадания препарата в глаза, на слизистые оболочки или открытые раны.
Применять только наружно.
Применение препарата в I и II триместре возможно только в случае, если потенциальная польза для матери превышает риск для плода.
Применение препарата в III триместре и лактации противопоказано.
С осторожностью.
Печеночная порфирия (обострение), тяжелые нарушения функции печени и почек, сердечная недостаточность, пожилой возраст.
Препарат следует наносить только на интактные участки кожи. Следует избегать попадания в глаза или на слизистые оболочки.
Если у Вас одно из перечисленных заболеваний/состояний, перед приемом препарата обязательно проконсультируйтесь с врачом.
Наносят только на неповрежденные участки кожи. После наложения не следует накладывать окклюзионную повязку.
При Длительном применении и/или нанесении на обширные поверхности возможно развитие системных побочных эффектов вследствие резорбтивного действия.
Следует избегать попадания препарата в глаза, на слизистые оболочки или открытые раны.
Применять только наружно.

 Cmax в плазме приблизительно в 100 раз ниже, чем концентрация после перорального введения такого же количества Диклофенака натрия. 99.7% Диклофенака натрия связывается с белками сыворотки, преимущественно с альбумином (99.4%).
Cmax в плазме приблизительно в 100 раз ниже, чем концентрация после перорального введения такого же количества Диклофенака натрия. 99.7% Диклофенака натрия связывается с белками сыворотки, преимущественно с альбумином (99.4%). Диклофенак натрия и его метаболиты выводятся преимущественно с мочой.
Диклофенак натрия и его метаболиты выводятся преимущественно с мочой.


 кость », – говорит Рой Д. Альтман, доктор медицины, профессор медицины отделения ревматологии и иммунологии Калифорнийского университета в Лос-Анджелесе.
кость », – говорит Рой Д. Альтман, доктор медицины, профессор медицины отделения ревматологии и иммунологии Калифорнийского университета в Лос-Анджелесе. По словам доктора Альтмана, активный ингредиент геля по-прежнему попадает в ваш кровоток, поэтому вы должны учитывать общее количество, которое вы получаете от каждого пути.
По словам доктора Альтмана, активный ингредиент геля по-прежнему попадает в ваш кровоток, поэтому вы должны учитывать общее количество, которое вы получаете от каждого пути. Хотя эта форма системной терапии очень эффективна, она вызывает серьезные побочные эффекты, включая гастрит и язвенную болезнь желудка, почечную недостаточность, гипертензию и тромботические явления. Эти типы пероральных препаратов довольно регулярно используются миллионами американцев как в безрецептурных препаратах, так и в рецептурных препаратах. В последние годы препараты НПВП для местного применения использовались при локализованной боли в качестве альтернативы пероральному приему с хорошей анальгетической эффективностью.Например, их часто используют при болях в коленях. При местном применении наблюдается небольшая системная абсорбция НПВП и, как следствие, меньшая вероятность системных побочных эффектов.
Хотя эта форма системной терапии очень эффективна, она вызывает серьезные побочные эффекты, включая гастрит и язвенную болезнь желудка, почечную недостаточность, гипертензию и тромботические явления. Эти типы пероральных препаратов довольно регулярно используются миллионами американцев как в безрецептурных препаратах, так и в рецептурных препаратах. В последние годы препараты НПВП для местного применения использовались при локализованной боли в качестве альтернативы пероральному приему с хорошей анальгетической эффективностью.Например, их часто используют при болях в коленях. При местном применении наблюдается небольшая системная абсорбция НПВП и, как следствие, меньшая вероятность системных побочных эффектов. Более высокие концентрации предположительно обеспечивают более высокую концентрацию в тканях, что приводит к лучшему и более длительному обезболиванию, а также к более выраженному противовоспалительному эффекту.
Более высокие концентрации предположительно обеспечивают более высокую концентрацию в тканях, что приводит к лучшему и более длительному обезболиванию, а также к более выраженному противовоспалительному эффекту. В большинстве исследований преобладающим побочным эффектом был зуд или сыпь на месте нанесения или тошнота. Главный результат этих исследований заключается в том, что местный диклофенак является безопасной и практичной альтернативой в качестве метода лечения остеоартрита коленного сустава или альтернативного лечения спортивных травм и травм мягких тканей.
В большинстве исследований преобладающим побочным эффектом был зуд или сыпь на месте нанесения или тошнота. Главный результат этих исследований заключается в том, что местный диклофенак является безопасной и практичной альтернативой в качестве метода лечения остеоартрита коленного сустава или альтернативного лечения спортивных травм и травм мягких тканей.
