Шейный и грудной остеохондроз симптомы и лечение дома упражнения: симптомы заболевания данного отдела позвоночника, а также как облегчить состояние, какие упражнения делать?

Остеохондроз – это износ межпозвоночных дисков, который приводит к дегенеративным органическим изменениям позвоночника. Остеохондроз грудного отдела позвоночника считается наиболее редким, потому что этот отдел наименее подвижен ввиду его связки с ребрами. Но именно он протекает наиболее коварно и тяжело, а развивается раньше остальных видов. Лечение остеохондроза грудного отдела позвоночника характеризуется комплексным подходом и приводит к хорошим результатам. При грамотном подходе к терапии человек может вернуть себе подвижность, легкость и жизнь без боли.
Причины
К основным факторам, вызывающим развитие остеохондроза грудного отдела позвоночника можно отнести:
- Кифоз и сколиоз. Эти заболевания часто сопровождают человека с рождения, как анатомическая аномалия. Если кифоз сглажен, то человек полжизни может не знать о его существовании. Сколиоз – искривление позвоночника, которое приводит к нарушению распределения мышечной нагрузки. В результате, с одной стороны мышцы будут атрофированы и расслаблены, а с другой – спазмированы и-за постоянного напряжения.
- Травмы. Они могут быть явными, когда человек травмирует позвонки при падении, в аварии или в других подобных обстоятельствах. Травмы могут быть незаметными. Например, распространены повреждения позвоночника из-за чрезмерной нагрузки в тренажерном зале, при подъеме тяжестей.
- Плоскостопие. Некоторые врачи утверждают, что это чуть ли ни главная причина развития дегенеративных изменений любого отдела позвоночника. От плоских стоп нарушается балансировка мышечного корсета, неправильное перераспределение нагрузки приводит к нарушению амортизации позвонков.
- Статически неправильное положение тела в течение продолжительного времени. В результате перенапряжения мышц ухудшается кровообращение и питание мышечной ткани. А именно они держат позвоночник. Это причина не только остеохондроза грудного отдела позвоночника, но шейного, а также поясничного.
- Лишний вес и отсутствие достаточной физической активности.
- Стресс. Сам стресс не настолько опасен, как реакция на него. Во время стресса надпочечники вырабатывают чрезмерные порции адреналина, который трансформируется в норадреналин. Он способствует утолщению стенок сосудов, прогрессированию атеросклероза. Сосуды в стрессо
Лечение шейно грудного остеохондроза в домашних условиях можно проводить в зависимости от места смещения спинного столба. Патология поражает хребет, изменяет хрящевую ткань между позвонками.

Обзор домашних методов лечения
Остеохондроз шейного и грудного отдела при запущенности приводит к инвалидности. Признаки патологии:
- боль в области поражения (шея, грудь) при незначительных нагрузках, резких движениях;
- головные боли;
- головокружение;
- одышка и нехватка воздуха;
- усталость.
Если проявляются тревожные симптомы, нужно посетить врача для дальнейшей диагностики. Если подтвердится диагноз, доктор определит стадию и назначит лечение.
Лечение грудного и шейного остеохондроза включает консервативную методику и хирургическое вмешательство. В домашних условиях можно заниматься лечением на первом и втором этапе развития. При ухудшении состояния, еще большем смещении позвонков, их сращивании, дефект устраняется во время операции.
Лечение грудного и шейного остеохондроза в домашних условиях производится с помощью аптечных препаратов, комплекса легких физических упражнений, народных рецептом растирок, компрессов. Врачи рекомендуют посещать бассейн, массажиста, физиотерапевтические кабинеты. Действия направлены на снятие симптоматики:
- расслабление мышц;
- стимуляцию хрящевых прослоек к регенерации;
- возвращению смещенных позвонков в исходное положение;
- высвобождению защемленных нервных волокон.
Лечение в домашних условиях остеохондроза шейного и грудного отдела будет эффективным при соблюдении всех рекомендаций врача.
Аптечные препараты
Лечить шейный и грудной остеохондроз дома можно с помощью медикаментов — общедоступные препараты, которые легко приобрести в аптеках. Без назначения врача не проводите лечение, неправильное средство оттянет процесс выздоровления. Невозможно предугадать реакцию организма на препараты. Они блокируют боль в области поражения, снимают мышечный тонус, усиливают кровообращение, налаживают обменные процессы, улучшают самочувствие.
Под действием препаратов прогрессирование замедляется.
В домашних условиях для лечения грудного и шейного остеохондроза в области груди и шеи назначают медикаменты:
- Противовоспалительные препараты нестероидной группы помогают в домашних условиях устранить воспаление, отек. После пройденного курса в спинном столбе наблюдается снижение давления на спинную артерию, сосуды.
- Обезболивающие таблетки быстро устраняют ощущение боли, нервное напряжение.
- Релаксанты – лекарства, расслабляющие мышечную ткань, устраняют болевой синдром.
- Препараты на основе хондропротекторов при остеохондрозе в грудном и шейном отделе нормализуют обменные процессы в хрящевых и костных тканях позвоночника. В результате удается стимулировать регенеративные свойства тканей, увеличить промежуток между позвонками, дать возможность занять деформированным частям нужное положение. Под действием хондропротекторов боль реже проявляется.
- Сосудорасширяющие лекарства, которые улучшают кровоток к месту поражения. В результате усиленного питания проявление симптомов снижается, процесс исправления ускоряется.
- Витамины – полезные помощники при лечении в домашних условиях остеохондроза. Прием группы В, С, Е обеспечивает организм необходимыми для борьбы веществами. Они стимулируют заживление хрящевой ткани, укрепляют спинной хребет, улучшают проходимость нервных волокон.
Домашняя терапия грудного и шейного остеохондроза дополняется использованием согревающих, обезболивающих мазей, кремов. В стадии обострения болевых ощущений применяются инъекции анальгетиков.
Упражнения и гимнастика
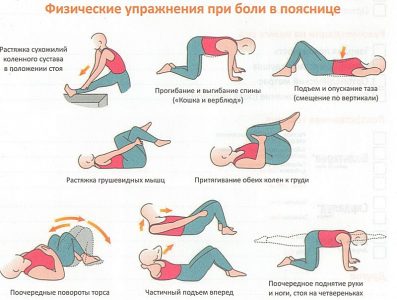
Облегчить самочувствие, улучшить подвижность поможет лечебная гимнастика. В ходе тренировки укрепляется позвоночник, мышцы расслабляются, боль отступает: налаживается кровообращение. Правильные упражнения и регулярные занятия способствуют увеличению промежутка между позвонками, давая возможность занять исходное положение деформированным тканям, освободить зажатые нервные корешки. Комплекс упражнений для домашних условий определяет врач, он назначает регулярность, нагрузку. Все движения плавные, без резких поворотов, наклонов. ЛФК при лечении остеохондроза в области шеи и груди включает упражнения:
- Присядьте на стул, расположите одну руку на затылке, другую на лбу. Делайте наклоны назад – вперед, обеспечивая рукой сопротивление (при наклоне вперед давите на лоб, назад – на затылок).
- Оставаясь сидеть на стуле, притяните подбородок вниз, медленно отводите голову назад. Закидывать не сильно, можно усугубить положение.
- Переместитесь на пол, сядьте ровно, медленно тяните плечи к ушам (старайтесь до них дотронуться). Верхнее положение задержите на 10 секунд, затем плавно опустите плечи.
- Вращательные движения взад-вперед обеими руками с полной амплитудой.
- На полу прилягте на живот, вытяните обе руки, ладонями к полу. Голову запрокиньте назад, делайте выгибающие движения, опираясь на руки и ноги.
- Оставаясь лежа на животе, расположите руки по швам. Делайте повороты головы справа налево, касаясь ухом твердой поверхности.
Некоторые упражнения для лечения остеохондроза в области шеи и груди просты, подходят для домашних условий.
По завершении зарядки боль и дискомфорт отступают.
ЛФК допустимо в стадии ремиссии, заниматься зарядкой в период обострения категорически запрещается.
Народные средства
В домашних условиях, при лечении остеохондроза в грудном и шейном отделе, применяются лекарственные свойства разных растений, которые положительно действуют на хребет. Разные согревающие компрессы, снимают боль, усиливают приток крови к пораженному участку, нормализуют обменные процессы.
Для лечения подойдут рецепты:
- Разогревающий компресс. Понадобятся компоненты: водка – 0,5 литров, прополис – 1 грамм, экстракт алоэ – 50 граммов, горчичный порошок – 50 граммов. Добавьте ингредиенты в емкость с водкой, дождитесь полного растворения, после смочите марлевую повязку. Уложив в нужном месте, зафиксируйте шарфом или другим теплым предметом гардероба. Компресс должен пробыть на участке всю ночь.
- В домашних условиях можно использовать мед. Он быстро обезболивает, устраняет проявления остеохондроза в области груди и шеи. Для приготовления компресса пригодиться 1 картошка, 2ст/л меда (разогретого). На мелкой терке натрите картофелину, смешайте с медом. Теплый компресс прикройте целлофановым пакетом, зафиксируйте на проблемном участке теплым шарфом. Оставьте для действия на несколько часов.
- Отвар для обезболивания, успокоения, снятия воспаления и отека. Для приготовления понадобится: 2ст/л тысячелистника, залить стаканом кипятка. Выждите некоторое время, чтобы отвар настоялся (примерно 40 минут). Употребляйте трижды в сутки по 1ст/л.
Занимаясь самолечением остеохондроза, рекомендуется посоветоваться с врачом, чтобы не навредить организму.
Другое
Способы лечения остеохондроза в домашних условиях:
- Массаж. Движения массажиста разогревают мышечную ткань, усиливают приток крови, укрепляют шею и грудную область, снимают спазмы, напряжение тканей.
- Плавание – эффективный способ бороться с шейно-грудным остеохондрозом в домашних условиях. Регулярное посещение бассейна способствует вытяжению спинного столба, расслаблению мускул, увеличению расстояния между позвонками для обеспечения успешного возвращения деформированных элементов хребта. В бассейне можно выполнять водную гимнастику, ускоряющую выздоровление.
- Посещение физиотерапевтических кабинетов с применением разных методов исправления патологии позвоночника. С целью снять боль, расслабить мышечную ткань, повысить эффективность медикаментов используют магнитные волны, лазерную терапию, действие низкочастотных токов.
Самолечение остеохондроза, без рекомендаций врача, в домашних условиях чревато усугублением заболевания, с вытекающими серьезными последствиями.
Достаточно ли домашнего лечения для выздоровления
Избавиться от шейно-грудного остеохондроза в домашних условиях невозможно, хрящевые прослойки между позвонками не полностью поддаются восстановлению. Если вовремя выявить недуг и начать лечение, получится приостановить развитие.
Лечения достаточно на первых стадиях развития патологии, когда легкие упражнения, процедуры устраняют симптоматику, улучшают общее состояние. Если шейно-грудной остеохондроз не исправляется в домашних условиях, нужно посетить врача, скорректировать лечение или подобрать другую терапию.
В каких случаях домашняя терапия шейно-грудного отдела навредит
Если состояние позвоночного столба при остеохондрозе ухудшается, деформирование усугубляется, возникает головокружение, одышка и нехватка воздуха, сильный болевой синдром не дает покоя — патология переходит на сложные стадии развития.
Нужно прекратить заниматься лечением в домашних условиях и перейти в стационар. Затягивание повышает риск сращивания позвонков, устранять которые придется хирургическим путем.
Игнорирование признаков остеохондроза приведет к развитию серьезных осложнений. Лечение в домашних условиях при усугублении состояния отложить до периода ремиссии.
Статья проверена редакциейОстеохондроз грудного отдела позвоночника – проблема людей, которые ведут сидячий образ жизни. Заболевание относится к дегенеративно-дистрофическим. Термин означает, что позвоночник уже изношен и не может функционировать в полную меру. Заканчивается болезнь серьёзными осложнениями, которые сложно лечить консервативно. На ранних стадиях лечение грудного остеохондроза возможно даже в домашних условиях.
Простые упражнения, массаж и правильное питание помогут восстановить трудоспособность, вернут комфорт в жизнь людей с остеохондрозом и позволят надолго забыть о боли.
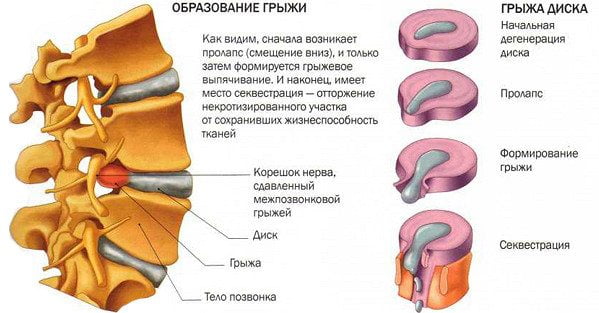
Повреждение дисков при остеохондрозе грудного отдела позвоночника
Что такое остеохондроз?
В норме позвонки и межпозвоночные диски образуют настолько идеальную структуру, что исключается сама возможность защемления нервных корешков, которые оплетают поверхность позвоночного столба. Диски достаточно высокие, чтобы нерв свободно размещался и двигался, а позвоночник имеет большой запас прочности.
Изменения в позвоночнике
С возрастом, когда организм стареет и изнашивается, возникает остеохондроз. Поражённые остеохондрозом сегменты позвонков приобретают совсем другую форму, обрастают остеофитами — костными наростами. Межпозвоночные диски теряют свою прочность и проседают. Формируются опасные осложнения – грыжи, которые могут стать причиной защемления нерва и возникновения хронического болевого синдрома. Нервный корешок воспаляется, увеличивается, теряет подвижность. В области грудной клетки возникает скованность, дискомфорт.
Важно! Если остеохондроз возникает в 70 лет, то это следует рассматривать, как норму, а попытки восстановить повреждённые ткани будут бесполезными. В домашних условиях получится только уменьшить выраженность симптомов и снять острые боли.
Другой вопрос, если к врачу обращаются молодые люди 20–25 лет, у которых уже есть остеохондроз. Причинами развития этого заболевания у молодёжи можно считать малоподвижный образ жизни, обусловленный техническим прогрессом. В грудном отделе остеохондроз у них возникает чаще всего из-за длительного неподвижного сидения за компьютером в неудобной позе. Неправильная осанка, перекос таза создают одностороннюю нагрузку на диски, что приводит к разрушительным процессам. Также большое значение имеет несбалансированное питание, нарушение обмена веществ и вредные привычки.
Известно множество факторов, которые способны спровоцировать развитие остеохондроза
Симптомы
Определить признаки наличия остеохондроза можно самостоятельно в домашних условиях. Для этого достаточно субъективной оценки состояния суставов позвоночного столба:
- Насколько часто болит спина в грудном отделе между лопатками, как быстро устаёт человек, часто ли возникают боли в позвоночнике и ощущаются ли они вообще. Если регулярно беспокоят боли в спине, значит проблема уже есть.
- Обратите внимание на гибкость своего позвоночника. Здоровые межпозвоночные диски обеспечивают высокую подвижность позвонков. Потеря гибкости является основным клиническим признаком остеохондроза.
Дискомфорт между лопатками — первый признак патологии
Человеку сложно двигаться, выполнять обычные домашние дела. Длительное сидение вызывает жуткий дискомфорт между лопатками. Можно ощутить, как немеют мышцы спины, боли в области грудной клетки иррадиируют в руки. При движении может возникать хруст в позвоночнике, резкие боли при поднятии тяжести.
Важно! Постепенно человек привыкает к симптомам, перестаёт их замечать, откладывая лечение на потом. В таком случае осложнений избежать будет сложно. При отсутствии лечения болезнь развивается очень быстро, сначала сформируется протрузия, а затем и межпозвоночная грыжа.
Подробнее узнать о причинах и симптомах грудного остеохондроза помогут врач вертебролог или невропатолог.
Лечение
Лечение остеохондроза начинается с визита к врачу. Доктор оценивает общее состояние позвоночника и определяет степень дегенеративных разрушений. Первоначальный диагноз ставится на основании жалоб, но для ясности клинической картины врач может попросить больного сделать рентген снимок. Затем пациент получает подробную инструкцию, как правильно лечить грудной остеохондроз и какие методы будут наиболее приемлемыми в домашних условиях.
Лечение должно быть назначено специалистом
Терапевтический курс выполняет две задачи:
- устранение источника повышенной нагрузки на межпозвоночные диски;
- укрепление позвоночника и мышц спины.
Больному предстоит долгий путь реабилитации, в котором правильный образ жизни и усиленная ежедневная подвижность играют самую важную роль.
Гимнастика
Занятия лечебной гимнастикой помогают справиться с симптомами обострения грудного остеохондроза. Выполнять упражнения можно дома или на свежем воздухе.
Варианты упражнений
Рассмотрим 7 базовых упражнений:
- Садимся на стул, опираться на спинку не нужно. Держим осанку ровно, руки свободно свисают вдоль тела. Фиксируем спину в неподвижном положении, работаем только плечами и лопатками. Сводим лопатки вместе, напрягая мышцы и расслабляем, возвращаясь в исходное положение. Делаем 10 подходов.
- Исходное положение такое же. Тело в упражнении не участвует, работают только руки. Отводим одну руку в сторону, вверх, обратно в сторону и опускаем. Те же движения проделываем другой рукой. Наблюдайте в зеркало, насколько правильно вы двигаетесь. Всего нужно сделать 10 подходов.
- Располагаем руки перед собой в позе «намасте», соблюдая прямой угол. Напрягаем мышцы рук и плеч, стараемся как можно сильнее сжать ладони вместе. Сохраняем напряжение 5 секунд, затем расслабляемся и опускаем руки вниз. Выполняем 5 раз.
- Делаем грудное дыхание. Одну руку можно положить на грудь, а другую на живот. Делаем вдох носом, полностью надувая воздухом грудную клетку, затем выдыхаем через рот. Рука, которая располагается на животе, не должна двигаться, а верхняя рука вместе с грудью на вдохе поднимается, с выдохом опускается. Делаем 5 вдохов-выдохов.
- Делаем круги плечами: поднимаем плечи вверх, сводим лопатки вместе и прогибаемся, затем тянем вниз, выводим вперёд и снова вверх. Делаем 3 круга, останавливаемся, чтобы отдохнуть, и снова 3 круга.
- Лечь на пол, ноги согнуть в коленях, стопы прижать к полу, руки за голову. Отрываем плечи и грудь от пола, подбородок тянем к коленям. Поясница остаётся лежать. Упражнение называется верхнее скручивание. Делаем 10 раз.
- Становимся в позу на четвереньки одну руку тянем в противоположную сторону будто пытаемся достать какой-нибудь предмет. Такое же движение проделываем другой рукой. Упражнения выполняем не торопясь, аккуратно растягиваем косые мышцы спины и позвоночник. Делаем по 5 подходов на каждую руку.
Делать гимнастику можно в острой фазе остеохондроза и в период ремиссии. Заниматься нужно каждый день на протяжении всей жизни.
Диета
Правильное питание является важным условием успешного лечения шейно-грудного остеохондроза. Чтобы в домашних условиях избавиться от заболевания, необходимо придерживаться рациона, богатого витаминами и минералами, которые нужны для восстановления хрящевой ткани межпозвоночных дисков.
Для больного еду лучше отваривать или запекать
Специальной диеты для лечения остеохондроза пока не придумали. Есть только основы здорового питания, которых можно придерживаться:
- Ежедневное меню состоит из 5–6 приёмов пищи.
- Блюда должны содержать минимальное количество соли и углеводов.
- Отказаться от острых приправ, копчёностей и маринадов.
- Отдавать предпочтение варёной пище, тушёной или приготовленной на пару, а также свежим овощам и фруктам.
- Если больной страдает лишним весом, кушать только хлеб из муки грубого помола, с отрубями, сухие сорта печенья.
- В день нужно выпивать не меньше 2 литров воды. В этот объём не входят чаи, соки и другие жидкости только чистая вода.
- При остеохондрозе нужно делать упор на белковую пищу – около 1/3 рациона. Наибольшее количество белка содержится в мясе, рыбе, молочных продуктах, яйцах.
- Можно разнообразить меню растительными белками – бобами, орехами.
- Обязательно кушать салаты из свежих овощей с заправкой из растительного масла, но не майонеза.
- Употреблять продукты, в которых содержатся хондропротекторы. Холодец и заливное богатые коллагеном, который очень полезен для восстановления соединительной ткани.
- Поставлять в организм кальций, кушать кефир, творог.
- Принимать витамин D. Элемент содержится в морских сортах рыбы, желтках яиц, сливочном масле.
В рационе питания обязательно должны быть молочные продукты
Главное – не воспринимать диету при остеохондрозе, как временное явление. Рациональное питание должно стать частью жизни на постоянной основе.
Ортопедическая коррекция
Чтобы снизить нагрузку на позвоночник дома можно носить ортопедические корректоры. Изделие выпрямляет плечи, расслабляет мышцы спины и помогает держать спину ровно. Корректор можно надевать только на время домашних занятий, посиделок за компьютером. Постоянное ношение изделия приведёт к атрофии собственных мышц.
Ортопедические корректоры помогут снизить нагрузку на позвоночник
Важно! Ортопедическая коррекция не сможет полностью решить вопрос, как избавиться от грудного остеохондроза. Это лишь средство избавления от болей и напряжения.
Массажёры
Поинтересуйтесь, как лечить остеохондроз в грудном отделе с помощью массажёров. Лучший массажёр для спины – аппликатор Кузнецова. Изделие представляет собой полукруглый валик, оснащённый специальными шипами с магнитами, которые работают по принципу акупунктуры и магнитотерапии.
Лечение грудного остеохондроза при помощи аппликатора Кузнецова
Пользоваться аппликатором очень просто – больной ложится на него спиной, размещая валик в области шеи. Через каждую минуту массажёр нужно смещать ниже, пока дойдёте до поясницы. Желательно делать массаж при остеохондрозе ежедневно по 30 минут.
Народные средства
В домашних условиях успешно применяются для лечения грудного остеохондроза рецепты народных средств. Можно попробовать старинный рецепт компресса с хреном, растирания с настойкой календулы.
Применение скалки для самомассажа шеи
Интересный способ лечения с помощью народного средства – самомассажа скалкой. Возьмите в правую руку толстую скалку, лёгкими ритмичными движениями постучите по противоположному плечу и лопатке. Ту же процедуру проделать со вторым плечом. Затем нужно простучать всю поверхность позвоночника. Упражнение длится около 7 минут. Далее положить скалку на пол, лечь на неё спиной и кататься взад-вперёд прорабатывая каждый позвонок в течение 10 минут.
Фитотерапия
Фитотерапия – лечение травами, довольно эффективна при острой фазе остеохондроза. Лекарства с корнем сельдерея и подсолнуха содержат активные вещества, которые тормозят дегенеративно-дистрофические процессы в тканях межпозвоночных дисков.
Корень сельдерея широко применяют для лечения остеохондроза
Корень сельдерея
Чтобы приготовить лекарство, натрите корень сельдерея на тёрке. 1 стакан тёртого сельдерея поместите в термос и залейте кипятком, примерно 0,5 л. Оставьте средство настаиваться на 3 часа, потом процедите.
Настойку принимайте по 2 ложки, 3 раза в день до приёма пищи, в течение месяца. Затем следует 10-дневный перерыв и повторный курс фитотерапии.
Корень подсолнуха
Полстакана измельчённого корня подсолнуха залейте 1,5 л горячей кипячёной воды. Поставьте на медленный огонь и протомите 10 минут. Снимите отвар с огня, оставьте на 30 минут, чтобы настоялся, потом процедите. Готовый отвар принимайте утром, в обед и вечером после еды по 2/3 стакана, соблюдая при этом бессолевую диету. Курс терапии – 30 дней.
Из корня подсолнуха можно приготовить отвар
Лечебные ванны
При остеохондрозе грудного отдела позвоночника полезно принимать лечебные ванны. Горячая вода разогреет кожу и улучшит кровообращение, а различные добавки в виде солей и трав нормализуют обмен веществ в тканях.
Чтобы приготовить раствор для ванны, добавьте в кипячёную дистиллированную воду 1 г салициловой кислоты, а также 30 г тёртого детского мыла. Смешайте, добавьте эмульсию скипидара. Готовить скипидарную ванну нужно по определённой пропорции. На 1 л воды приходится 20–60 г приготовленного раствора. Принимать лечебную ванну со скипидаром нужно около 10 минут. Возможно, вы ощутите лёгкое жжение, не пугайтесь, это нормально.
Лечебные ванны оказывают благотворное влияние на организм больного
Продукты пчеловодства
Старинный метод, как вылечить остеохондроз самостоятельно в домашних условиях – применение апитерапии. Методика предполагает использование различных продуктов пчеловодства, а также ведения пчелиного яда в биологически важные точки спины.
Важно! Наиболее яркий пример апитерапии – пчелоужаление. Такой способ лечения довольно опасный, особенно если пациент страдает аллергическими реакциями. Проведение процедуры можно доверить только специалисту.
Мази и настойки
Неплохая настойка получится из обычного фикуса. Понадобится 5–6 измельчённых фикусовых листочков и пару флакончиков тройного одеколона. Всё смешайте и настаивайте две недели, встряхивая ёмкость через каждые 3–4 дня. Готовую настойку нужно процедить через марлю и хранить в герметичном стеклянном флаконе. Настойку фикуса нужно втирать в кожу грудного отдела спины при появлении сильных болей. Процедуру растираний проводить в интенсивном темпе, пока не ощутите приятное тепло.
Фикус используют для приготовления настойки
Можно применять камфорно-горчичную мазь. Возьмите по 50 г камфоры и горчичного порошка, а также по 100 мг спирта и сырого яичного белка. Растворите камфору спиртом, разведите горчицу водой, взбейте белки и смешайте всё до получения однородной массы. Готовую мазь нужно хранить в холодильнике. Наносите мазь перед сном, укутайтесь тёплым шерстяным платком. Лечение мазью проводить в течение 14 дней.
Компрессы
Для лечения остеохондроза очень эффективны компрессы с живичным скипидаром. Живичный скипидар – это продукт, который получается в результате термовакуумной обработки хвойных пород древесины. Живица согревает, усиливает кровообращение, применяется для приготовления мазей и компрессов. Разводить водой не надо, просто втираете живичный скипидар в кожу и укутываете тёплой тканью.
Высокой эффективностью обладают компрессы из живичного скипидара
Профилактика обострений
Как проводить профилактику остеохондроза:
- регулярно выполнять лечебную гимнастику;
- следить за питанием и контролировать вес;
- принимать витамины и хондропротекторы;
- отказаться от вредных привычек;
- вести здоровый, подвижный образ жизни.
К сожалению, полностью вылечить грудной остеохондроз невозможно. Дегенеративно-дистрофические изменения имеют необратимый характер. Можно лишь остановить этот процесс, если регулярно проводить профилактику обострений.
Симптомы и лечение дома шейного остеохондроза
Шейный остеохондроз – заболевание коверное, поражающее диски шейного позвоночного отдела. Причин, по которым появляется остеохондроз, немало. Это травмы спины, шеи, тяжелые физические нагрузки, а также стрессы, нарушенный обмен веществ, нервное истощение, избыточный вес, наследственность, малоподвижность, обезвоживание, недосыпание, курение, алкоголизм и прочее.
Читать: Как отличить боль в сердце от остеохондроза
Как следствие всех указанных недочетов образа жизни – искажение шейного позвоночника и хрящевых дисков. Существует немало способов, дающих возможность избавиться от недуга. Все зависит от стадии заболевания, от специфики протекания болезни, от ее тяжести. Руководствуясь результатами проведенной диагностики, лечащий врач подбирает необходимое лечение.
Сегодня мы поговорим о симптомах остеохондроза, а именно о том, как избавиться от недуга в домашних условиях с помощью упражнений, массажа и гимнастики.
Симптомы и лечение дома упражнениями шейного остеохондроза
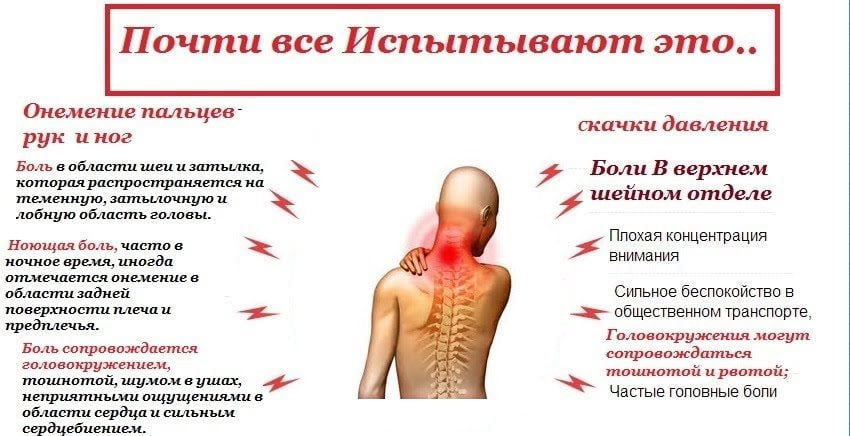
Прежде, чем бороться с болезнью, необходимо разобраться с симптоматикой шейного остеохондроза. Основными симптомами болезни являются:
- боли в шейном отделе, отдающие в затылок, плечи, руки;
- ограниченность движений из-за болей и спазмов;
- хруст при повороте головы и наклонах шеи;
- сильная слабость по всей длине рук;
- снижение остроты зрения;
- ухудшение слуха, иногда звон в ушах;
- головная боль, головокружение;
- першение в горле;
- нарушенная координация движений;
- тянущие боли между лопаток;
- жжение в грудной клетке;
- тошнота;
- потеря аппетита;
- боль при глотании, ощущение кома в горле.
При появлении подобных симптомов следует обратиться к врачу. по результатам диагностики доктор назначает лечение в виде приема лекарственных препаратов, выполнения ЛФК и массажей. Упражнения разрешается делать, не выходя из дома.
Читать: Как снять головную боль при остеохондрозе
При ежедневном выполнении гимнастики сначала болевые ощущения в шее усиливаются, но через несколько дней значительно ослабевают. Если на протяжении длительного времени боль не прошла и не уменьшилась, следует пересмотреть назначенное лечение.
Перед тренировкой необходимо разогреть мышцы. Для этого советуют принять расслабляющую ванну или теплый душ. Также на шею можно положить горячее полотенце. После проведенных манипуляций приступаем к тренировке.
Предлагаем вашему вниманию читателей набор простых упражнений, которые помогут избавиться от симптомов шейного остеохондроза:
- Медленного поворачиваем голову в разные стороны. Амплитуду следует увеличивать постепенно, обращая внимание на собственные ощущения. Для первого раза достаточно десяти повторений. Через 2 – 4 недели нагрузку постепенно увеличивают до 25 раз выполнения упражнения в каждую сторону. Такая гимнастика позволяет улучшить циркуляцию крови.
- Аккуратно опускаем подбородок. Он должен коснуться шеи. Возвращаемся в исходное положение. Повторяем такие движения 10 – 15 раз.
- Руки, предварительно сцепленные в замочек, прикладываем к лобной части. Начинаем наклонять голову вперед, а руками пытаемся создавать сопротивление. Упражнение длится 10 секунд, затем 10 секунд на отдых. Повторяем 10 раз.
- Поднимаем плечи вверх, как будто удивляемся, а затем опускаем. Выполнить 10 раз.
- Голову по возможности откидываем назад, а после медленно опускаем вперед. Упражнение делаем плавно, никаких резких движений.
Лечение в домашних условиях шейного остеохондроза гимнастикой
Перед тем, как приступить к лечебной гимнастике при шейном остеохондрозе, желательно проконсультироваться с медиком. Он может подготовить ряд упражнений, ориентируясь на индивидуальные особенности организма и степень развитии болезни.

Основными правилами выполнения дома физкультуры для лечения остеохондроза шеи являются:
- занятия должны войти в систему, быть регулярными;
- любая нагрузка должна быть совмещена с отдыхом;
- нельзя заниматься, если присутствует острая боль;
- упражнения не должны вызывать дискомфорт;
- при острой форме заболевания от гимнастики необходимо отказаться.
Читать: Упражнение с палкой при остеохондрозе
Базовый комплекс упражнений для лечения в домашних условиях шейного остеохондроза:
- Стоя или сидя прикладываем ладонь к лобной части, затем надавливаем и пытаемся сопротивляться, напрягаем мышцы, но умеренно, без боли. Задерживаемся в активном положении на 10 – 20 секунд и принимаем исходную позицию.
- Кладем руки в замке на затылок и пытаемся отвести голову назад. Необходимо сопротивляться в течение секунд двадцати, после передохнуть десять секунд и повторить зарядку. Необходимо делать 10 – 15 упражнений.
- Садимся за стол и прижимаем ладошки к вискам. Поворачиваем голову влево и вправо, оказывая сопротивление. Дыхание должно быть ровным.
- Исходное положение – сидя за столом. Необходимо руками пытаться поднять голову вверх, при этом сопротивляясь.
При регулярном выполнении гимнастики остеохондроз проходит, двигаться становиться легко, болевые ощущения стихают.
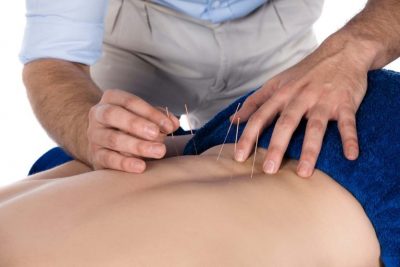
Лечение в домашних условиях шейного остеохондроза массажем
Лечебный массаж помогает снять напряжение с шейных позвоночных отделов, восстанавливает подвижность суставов и гибкость шеи, улучшает кровоток, циркуляцию лимфы.
Читать: Упражнения для мышц спины при остеохондрозе
Не все знают, но массаж можно выполнять в домашних условиях самостоятельно. Необходимо начинать с места, где отсутствуют болевые ощущения и плавно переходить к шее. Пациент должен максимально расслабиться и принять положение лежа. Правила выполнения массажа:
- Массажные движения начинаем с поглаживания, постепенно переходя к воротниковой зоне.
- Руку необходимо положить на шею и медленно двигаться по позвоночнику, куда достает рука.
- Тело растирается и разогревается с помощью кремов, мазей, масел. Плавными движениями необходимо стимулировать область плеч и переходить к затылку.
- Шея разминается сильными, но не резкими круговыми движениями, по и против часовой стрелки.
- Также можно сжать руку в кулак и аккуратно постукивать себя по шее, плечам, области позвоночника.
- Основная зона массажа – затылок, плечи, шея.
Массаж может делать кто-то из близких или знакомых. Главное, чтобы все действия были плавными, растирающимися, поглаживающими.
Процедуру стоит проводить ежедневно, в течение двух недель. После полного курса делается перерыв 1 месяц.
Избавиться от шейного остеохондроза можно, но необходимо приложить для этого немало усилий. Особенно эффективен комплексный подход при лечении данного заболевания: массаж, гимнастика, препараты.
ВНИМАНИЕ: Категорически запрещено заниматься самолечением. Все лекарства, массажи и упражнения должен назначать врач.
ПОДПИСАТЬСЯ НА ОБНОВЛЕНИЯ САЙТА
Полезные статьи
Шейный остеохондроз. Симптомы и лечение
Шейный остеохондроз представляет собой дегенеративно-дистрофические изменения межпозвонкового диска шеи, который состоит из семи позвонков и считается наиболее подвижной частью позвоночного столба. Слабый шейный мышечный корсет и постоянная нагрузка обеспечивают благоприятные условия для дистрофических изменений в позвонках, иными словами, шейного остеохондроза. Симптомы и лечение этого заболевания хорошо известны сегодня среди населения, но мы постараемся охватить наиболее важные аспекты.
Остеохондроз позвоночника – болезнь века
Нарушение питания и снижение эластичности (высыхание) межпозвонковых дисков приводят к тому, что у человека развивается шейный остеохондроз. Симптомы и лечение этого заболевания будут зависеть от того, насколько своевременно человек обращается к врачу. Таким образом, лечение начальных проявлений заболевания будет гораздо проще, чем пренебрегаемый случай. Шейный остеохондроз имеет свои особенности по сравнению с другими заболеваниями, поэтому любое выпячивание диска может представлять угрозу для здоровья пациента и вызывать определенные болевые симптомы.
Причины развития шейного остеохондроза
Остеохондроз позвоночника является распространенным заболеванием, согласно статистике, им страдают более 80% людей в возрасте от 25 до 40 лет. Причинами остеохондроза в таком молодом возрасте считаются нарушение метаболических процессов, аномалии позвоночника, вредные привычки, ожирение, длительное физическое напряжение, воздействие вибрации, низкая физическая активность и генетическая предрасположенность.
Что вызывает остеохондроз шейки матки?
Рядом с шейным отделом позвоночника располагается позвоночная артерия, ее сдавливание приводит к ишемии головного мозга, а, следовательно, к головокружению, неустойчивости походки, шуму в ушах и головным болям.Такие расстройства называются вертебро-базилярной недостаточностью, этот процесс часто сопровождается головными болями, которые называются цервикогенными. У людей это принято называть – остеохондроз шеи. Лечение таких проявлений с помощью обезболивающих препаратов совершенно неэффективно, для устранения таких нарушений необходимо комплексное лечение остеохондроза шейного отдела позвоночника.
Шейный остеохондроз. Симптомы и лечение.
Глупая скучная боль в шее, шее, головная боль, шум в ушах, нарушение слуха и слуха – все эти симптомы указывают на то, что у пациента начинается остеохондроз шейки матки.Симптомы и лечение этого заболевания будут зависеть от того, насколько широко распространен этот процесс. Если боль сопровождается онемением пальцев, облучением в области плеча, предплечья, лопатки, то необходимо как можно скорее начать адекватное лечение.
Для лечения этого заболевания необходим целый комплекс методов, только в этом случае можно победить остеохондроз. Симптомы, лечение и профилактика в этом случае будут зависеть от своевременного начала адекватного лечения.Сегодня лечение остеохондроза проводится в двух направлениях: борьба с воспалением и адекватная анестезия. Комплекс мероприятий включает в себя:
- Применение спазмолитиков, нестероидных противовоспалительных препаратов и анальгетиков.
- Использование хондропротекторов.
- Назначение витаминов группы “В”.
- Использование противовоспалительных гелей, мазей и кремов.
- Использование стимуляторов восстановления тканей и раздражителей.
- Гирудотерапия, рефлексотерапия, ЛФК, физиотерапия.
- В некоторых случаях хирургическое вмешательство.
Профилактика остеохондроза шейки матки заключается в нормализации режима труда и отдыха. Активный образ жизни, отказ от вредных привычек, даже физические нагрузки и полноценный отдых сделают вашу жизнь намного богаче и позволят надолго забыть о таком коварном заболевании, как остеохондроз позвоночника.
,Когда вы становитесь старше, ваши позвонки (позвоночные кости), как правило, изнашиваются. Костные диски и суставы могут треснуть.
Вам не нужно получать травму, например, падение, чтобы это произошло. Изнашивание любой кости может вызвать перелом напряжения.
Время также может привести к истончению хряща, подушки между вашими костями. Связки, которые соединяют ваши кости, могут стать более толстыми и менее гибкими.
Когда эти изменения развиваются в середине позвоночника, это состояние называется грудным спондилезом.
Грудная часть позвоночника относится к середине спины. Ваш позвоночник включает в себя еще два отдела в верхней и нижней части грудной области.
Шейная часть позвоночника – это верхняя часть, которая включает шею. Поясничная часть – ваша нижняя часть спины. Каждый раздел может испытывать спондилез. Грудной спондилез встречается реже, чем поясничный или шейный спондилез.
Спондилез в любой части спины также может быть результатом спортивной травмы, которая вызывает небольшой перелом позвонка.Дети и подростки могут быть особенно уязвимы к этой проблеме, потому что их кости все еще развиваются.
Торакальный спондилез не всегда приводит к заметным симптомам. Когда это происходит, вы, как правило, чувствуете скованность или боль или то и другое.
Когда возникает боль, это часто происходит потому, что изменения в дисках заставляют один или несколько из них давить на нервы, которые простираются от позвоночного канала. Например, ткань может образовывать комок вокруг стрессового перелома, чтобы помочь излечить кость. Но комок ткани может давить на спинномозговые нервы, вызывая боль или другие симптомы.
Спондилез в любой части спины, включая грудную клетку, может вызывать боль, распространяющуюся вниз в ноги. Боль может усиливаться при физической активности, но усиливаться при отдыхе.
Ваши ноги могут покалывать или покалывать. Вы также можете испытать мышечную слабость в руках и ногах, а также проблемы при ходьбе.
Другим осложнением спондилеза является спондилолистез, при котором позвонок скользит вперед и попадает под кость под ним и сдавливает нерв. Это болезненное состояние часто называют сдавленным нервом.Проверьте эти упражнения, чтобы облегчить боль.
Торакальный спондилез часто является возрастным заболеванием. С каждым годом ваши шансы на развитие той или иной формы спондилеза увеличиваются. Даже относительно здоровые люди могут испытывать некоторую дегенерацию диска.
Так как грудной отдел позвоночника лежит на вас меньше нагрузки, чем другие части спины, грудной спондилез обычно развивается, потому что сначала был шейный или поясничный спондилез. Когда одна часть вашей спины испытывает проблемы, остальная часть позвоночника подвергается большему риску проблем.
Для пожилых людей ежедневная нагрузка на позвоночник просто увеличивается со временем. Причиной спондилеза может быть сочетание тяжелой атлетики и активного образа жизни. Остеопороз, истончение костей, также связанное с возрастом, может способствовать стрессовым переломам в позвонках.
Частью позвонка, наиболее часто ассоциируемой со спондилезом, является часть, называемая pars Interarticularis . Парс соединяет два фасеточных сустава на задней части позвонка.Даже очень маленькая трещина в паре может вызвать спондилез.
Для молодых людей с позвонками, которые все еще растут и развиваются, травма от футбольного снаряжения или стресс от занятий гимнастикой могут привести к спондилезу.
Генетика также может играть роль. Вы можете происходить из семьи, в которой позвоночная кость тоньше.
Когда воспаленная и тугая спина начинает мешать вашей повседневной работе или мешает вам спать или наслаждаться обычным качеством жизни, вам следует обратиться к врачу.
Поскольку боль и покалывание часто ощущаются в ягодицах и ногах, не всегда легко определить источник ваших симптомов. Вы можете быть склонны записывать это на мелкие части спины, а не на перелом или другие проблемы с грудным отделом позвоночника.
Помимо сбора вашей истории болезни и ваших текущих симптомов, ваш врач, вероятно, закажет рентген, если есть подозрение на спондилез. У большинства взрослых старше 60 лет есть некоторые признаки спондилеза, которые проявляются на рентгенограмме.Рентген может выявить расположение и размер переломов костей.
МРТ может предоставить детальный обзор нервов и мягких тканей вокруг позвоночника. Если ваш врач подозревает сдавленный нерв, МРТ часто может диагностировать проблему.
Целью лечения обычно является, по возможности, избегать хирургического вмешательства. Симптомы можно контролировать с помощью обезболивающих лекарств и физиотерапии.
Однако, если грудной спондилез давит на нерв, операция может снять давление. Хирургические варианты включают в себя:
- дискэктомию, которая удаляет поврежденный диск
- ламинэктомию, которая удаляет костные шпоры или пластинку, арку в задней части ламинопластики позвонка
- , которая изменяет положение пластинки, чтобы создать больше места для нервная ткань в позвоночнике
- сращивание позвоночника, которое соединяет части позвоночника с трансплантированной костью, с или без стержней или винтов, чтобы помочь соединить две или более костей
Задняя скобка может помочь сохранить стабильность позвоночника, либо после операции или вместо операции, пока перелом заживает сам по себе.
Отдых может быть лучшим для грудного спондилеза, пока вы не начинаете чувствовать себя лучше. Тем не менее, вы не хотите оставаться прикованным к постели слишком долго. Лежа или сидя в течение длительного периода повышают риск образования тромбов в ногах. Легкая ходьба и другие виды деятельности могут быть полезны, но вы должны спросить своего врача о том, когда начинать и насколько безопасно.
Ваш врач может назначить противовоспалительные препараты, а также обезболивающие, если у вас была операция. Убедитесь, что все лекарства, которые вы принимаете, находятся под пристальным наблюдением вашего врача.
В зависимости от тяжести вашего состояния и от того, перенесли ли вы операцию, вам, возможно, придется воздерживаться от тяжелой работы и других видов деятельности, требующих сгибания или наклона от нескольких недель до нескольких месяцев.
Вы можете начать упражнения, которые растягивают и укрепляют спину, как только ваш доктор даст вам добро. Больше всего вам пригодится физиотерапия, в которой вы выучите правильную технику для упражнений, удобных для позвоночника.
При выполнении упражнений с грудным спондилезом не забывайте следовать указаниям вашего врача или физиотерапевта и прекратить лечение, если вы испытываете боль.
Упражнения должны быть направлены на улучшение:
- осанки
- диапазон движения
- гибкость мышц
- основной силы, поскольку мышцы живота помогают поддерживать стабильность позвоночника
- сила мышц позвоночника
- управление весом
- кровообращение Общая физическая нагрузка
Упражнения для укрепления сердцевины, которые важны для здоровья позвоночника, можно выполнять дома. Pelvic Tilt очень прост:
- Лягте на спину и согните ноги в коленях.Поставьте ноги на пол.
- Используйте мышцы живота, чтобы подтянуть пупок к позвоночнику.
- Задержитесь в этом положении от 10 до 15 секунд.
- Остановитесь и отдохните несколько секунд.
- Повторите 10 раз.
- Выполните 3 набора по 10 повторений.
Еще одно упражнение для укрепления мышц спины называется Мост:
- Лягте на спину и согните ноги в коленях. Поставьте ноги на пол.
- Используйте мышцы ягодиц и спины, чтобы поднять бедра вверх, при этом плечи должны лежать на полу.
- Задержитесь в этом положении на 5 секунд.
- Расслабьтесь и опустите бедра.
- Повторите 10 раз.
- Выполните 3 набора по 10 повторений.
Плавание – это упражнение с низким воздействием, которое может помочь увеличить силу спины и плеч, диапазон движений и гибкость. Гидротерапия – это еще одна процедура для бассейна, которая может помочь снять боль и ослабить напряженные мышцы.
Прежде чем начинать какую-либо терапию или какой-либо план лечебной физкультуры, обязательно получите зеленый свет у своего врача.
Упражнения для укрепления мышц позвоночника и основной части тела и поддержания гибкости очень важны, даже если у вас нет симптомов грудного спондилеза. Эти упражнения могут помочь предотвратить или, по крайней мере, отсрочить проблемы со спиной.
Если у вас есть симптомы, не игнорируйте их. Попросите их оценить специалиста по позвоночнику и составьте план лечения, помня, что хирургическое вмешательство следует рассматривать как последнее средство. Игнорирование симптомов может привести к долгосрочным неврологическим проблемам, включая боль, онемение и мышечную слабость.
Получив диагноз и пройдя физиотерапию и другие изменения образа жизни, вы можете наслаждаться многими годами практически без болей в спине.
Боль при шейном остеохондрозе
Типичным проявлением боли при остеохондрозе шейки матки является синдром позвоночной артерии, который проявляется следующими симптомами:
- Мигрень (цервикальная мигрень) – боль начинается постепенно, чаще всего в затылочной области, распространяется на одну сторону головы, захватывая глаз, лоб, ухо. Возможны вестибулярные нарушения – человеку кажется, что он слышит шум или звон, его голова кружится, и часто тошнота становится рвотой.Боль может усиливаться при малейшем движении.
- Глоточная мигрень – это симптом, который характеризуется головной болью и затруднением глотания.
- Головная боль, сопровождающаяся обмороком с внезапными движениями или изгибами.
- Прыжки артериального давления, которые часто диагностируются как синдром вегето-сосудистой дистонии по гипертоническому типу. Синдром часто сопровождается сильными приступами страха, паники.
Синдром сдавления спинномозговых нервных окончаний – корешковый синдром:
- Сильная боль в шейных позвонках, сначала ноющая, тянущая характер, затем она усиливается и вызывает головную боль.
- Боль в затылке и онемение верхнего шейного отдела (нарушение корней в зоне первого и второго позвонков).
- Болевые ощущения, ощущение онемения в ухе – сдавливание нервного корешка в зоне третьего позвонка.
- Ощущение повышенного, как «иностранного» языка, затруднения при еде – ущемление третьего корня шейки матки.
- Боль в правой или левой ключице, синдром «кома в горле», кардиалгия – нарушение четвертого нервного корешка.
- Трудности с движением руки – трудно поднять или сдвинуть руку в сторону – повреждение пятого позвонка.
- Сильные боли в шее, отдаче в лопатку, руку и большой палец – ущемление шестого позвонка.
- Боль в шее, иррадиирующая в руку и указательный палец, реже средний палец – дегенерация седьмого шейного позвонка и нарушение нервных корешков.
- Боль, начинающаяся в шее и отдающая мизинец в мизинец, сдавливает восьмой нервный корешок.
Боль в шейном остеохондрозе может развиваться постепенно, увеличиваясь и распространяясь по всему телу. Часто болевые ощущения наблюдаются в правой и левой руке в сочетании с онемением всех пальцев руки.
Головные боли с остеохондрозом
Причина головной боли при остеохондрозе объясняется тем, что организм пытается остановить дегенеративный процесс с помощью мышечного спазма, обычно в области шейки матки. Судороги приводят к нарушению местного кровообращения, развивается отек тканей, сдавливаются нервные пучки, провоцируя болевой симптом.
По мнению неврологов, наиболее частой причиной головной боли, вызванной остеохондрозом, является мышечно-фасциальный синдром (синдром нижней косой мышцы) шейного отдела позвоночника. При постоянном мышечном напряжении нижней косой мышцы головы развивается постепенное сдавливание позвоночной артерии – позвоночной артерии и большого затылочного нерва. Нарушается кровоснабжение мозга, повышается артериальное давление и появляется боль.
Головные боли при остеохондрозе хорошо изучены и клинически проявляются следующими симптомами:
- Боль болит, а затем разрывается в характере.
- Боль быстро распространяется от области шеи через подчерепную ямку к затылку.
- Боль постоянна, что отличает ее от приступов мигрени.
- Боль может сопровождаться вестибулярными расстройствами.
- Боль усиливается при статическом (не физическом) напряжении – поддержание статической позы.
- Боль может сопровождаться парестезией – ощущением покалывания, «жутким» затылочным отростком.
- Боль может усилиться, развиться в синдром «шлема».
Головная боль с остеохондрозом шейки матки
Синдром позвоночной артерии характерен для ранней стадии остеохондроза. Головная боль при шейном остеохондрозе, как правило, диффузная с выраженной локализацией в шейно-затылочной зоне. Болевые ощущения преследуют человека буквально круглосуточно, усиливаясь в утренние часы. Вестибулярные расстройства, сопровождающие головную боль, провоцируются физическими нагрузками или резкими движениями. Если костно-волокнистая пролиферация сдавливает большую площадь артерии, боль появляется даже при простых поворотах головы.Колебание (атаксия), возможное снижение зрения или слуха, тошнота возникает, когда головная боль становится сильной. Эта симптоматика свойственна гипертонии, и действительно, при измерении артериального давления ее показатели далеки от нормы. Однако венозный застой не отвечает стандартному этиотропному лечению гипертонии, хотя кризисное состояние развивается во всех отношениях. Хронические изменения иннервации сосудов вследствие роста остеофитов приводят к постоянному повышению давления, которое диагностируется как эссенциальная гипертензия.
Боль в шее при остеохондрозе
Боль в шее с остеохондрозом чаще всего связана с позвоночным синдромом, реже со спинальными синдромами или остеохондрозом, вызванным миелопатией.
Дегенеративные изменения в межпозвоночных дисках в шейном отделе позвоночника провоцируют следующие типы синдромов:
- Цервикалгия – локализованная боль в шее.
- Рефлекторная боль в шее, отдача в руку – шейно-плечевая боль.
- Отражены боли в шее и голове – шейно-черепная.
- Радикулопатия (корешковый синдром).
- Цервикальная миелопатия.
Боль в шее с остеохондрозом, называемая цервикалгия, характеризуется пароксизмальным характером. Постепенно организм приспосабливается к болевым приступам, боль становится хронической и не такой интенсивной. Острая цервикалгия ощущается как стрельба, пациенты называют это поражением электрическим током. Боль чаще всего ощущается в глубине мышц шеи. Болевой симптом наиболее интенсивен по утрам, локализуется с одной стороны и всегда сочетается с ригидностью, ригидностью затылочных мышц.Также боль в шее при остеохондрозе усиливается при напряжении, кашле. Человек буквально не может повернуть голову в сторону. Приступ острой цервикалгии может длиться несколько недель, хроническая боль в шейном отделе позвоночника длится годами.
Боль в глазах с остеохондрозом
Орбитальная боль при остеохондрозе связана с синдромом позвоночной артерии, который также классифицируется как задний шейный симпатический синдром или шейная мигрень. Боль в глазах при остеохондрозе всегда развивается на фоне головной боли.Болевые ощущения «начинаются» в шейно-затылочной области и в основном тупые, ноющие в природе. Затем боль превращается в пульсирующий, сжимающий и начинает излучать в одну половину головы. Неврологи заметили типичный признак такой боли и назвали его «снятием шлема» – поэтому пациенты описывают и показывают зону боли, когда они передают руку от начала затылка до лба. Боль действительно распространяется в такой последовательности, затрагивая области глаз. Боль в глазах с остеохондрозом локализуется позади глазного яблока и носит тупой, тянущий характер из-за постоянного повышения давления в сетчатке.Ретроорбитальные боли обычно бывают односторонними, то есть болит один глаз. Сторона лучевой боли соответствует стороне общего шейно-затылочного синдрома. Если синдром повторяется, ретроорбитальная боль может передаваться от одного глаза к другому. Боль в глазах при остеохондрозе всегда сопровождается определенной степенью нарушения зрения из-за нарушения нормального кровоснабжения глазных яблок и формирования глазной гипоксии.
Боль в горле с остеохондрозом
Боль в горле с остеохондрозом чаще всего объясняется синдромом позвоночной артерии.
Давление на базальную артерию деформированными дисками приводит к рефлекторным спазмам самой артерии и окружающей мышечной ткани. Просвет артерии значительно уменьшается, нарушается кровоснабжение. Типичным симптомом позвоночной артерии является, прежде всего, головная боль, однако, если патологическая иннервация длится длительное время, может развиться невралгия глоссофарингеального нерва. Боль в горле с остеохондрозом, чувство постоянной комы в горле в клинической практике называется мигренью.Также симптом парестезии глотки и языка известен как синдром Барре-Льежа. Глотско-гортанные проблемы проявляются в виде изменений чувствительности, онемения и боли в небе, языке, горле. Пациенты жалуются на ощущение инопланетного инородного тела в гортани, часто прочищают горло, испытывают трудности с приемом пищи.
Боль в груди при остеохондрозе
Остеохондроз грудного отдела чаще всего провоцируется статической осанкой, когда человек садится за руль автомобиля, выполняет офисные сидячие работы.Необоснованная, неудобная осанка, а также боковое искривление позвоночника (сколиоз), конечно, не являются единственными факторами, которые активируют дегенерацию и деформацию межпозвоночных дисков, однако они создают дополнительную нагрузку на позвоночный столб. Боль в остеохондрозе грудной клетки различна по интенсивности и в клиническом смысле разделена на две категории:
- Дорсаго – внезапная, острая боль, приступообразная, интенсивная. Такая боль при остеохондрозе грудной клетки ограничивает подвижность спины и может спровоцировать сильную одышку.
- Дорсалгия – длительная хроническая боль в области деформированных позвонков. Боль не интенсивна, часто человек может терпеть ее в течение длительного времени, кроме того, дорсалгия не слишком сильно ограничивает движения и мало влияет на общую физическую активность.
Помимо дорсальной и дорсалгической боли, боль в остеохондрозе грудной клетки может быть распространена на область сердца. Это связано с тем, что в зоне грудины позвоночный канал очень узкий и уязвим для сдавливания с выпячиваниями или грыжами.Одним из наиболее опасных проявлений нарушения нервных пучков в этом отделе является сдавление спинного мозга, так как оно провоцирует серьезные кардиологические состояния, вызывает патологические изменения в печени, поджелудочной железе. Болевые ощущения в груди, вызванные остеохондрозом, часто похожи на другие патологии – стенокардия, аппендицит, почечная колика и даже сердечный приступ.
Боль в сердце с остеохондрозом
Следует отметить, что исследования ученых последних лет показали, что шейный остеохондроз не является такой редкой причиной болей в области сердца (приблизительно 10-28% всех случаев сердечной боли в той или иной степени связаны с остеохондрозом).
Появление таких симптомов остеохондроза всегда вызывает беспокойство у пациентов, и они ставят себе различные «страшные» диагнозы: «болезнь сердца», «стенокардия» и даже «инфаркт миокарда». Поставив диагноз одного из этих заболеваний в себе, пациенты часто начинают методы лечения, полученные от знакомых или из научно-популярной медицинской литературы. И поскольку медицинские меры не направлены на механизмы, которые вызвали клинические проявления, результат неуспешен.
В связи с этим я хотел бы обратить внимание читателя на объяснение особенностей симптомов (клинических проявлений) и механизмов развития боли в области сердца, вызванной шейным остеохондрозом.
Синдром боли в области сердца с остеохондрозом также называют «рефлекторная стенокардия», «вегетативная кардиалгия», «дискогенная (« шейная ») кардиалгия». Есть и другие имена, но не в них, имена важны для пациента, но очень важно, связаны ли боли в сердце с сердечной патологией или основаны на механизмах, вызванных болезненными процессами в позвоночнике. для каждого человека.
Если в первом случае пациенту может угрожать инфаркт миокарда, который, как известно, представляет угрозу для жизни, во втором случае такая опасность исключается.
Клинические проявления кардиалгии очень разнообразны. Но главным признаком является появление постоянной боли в области сердца. Боль может обостриться до приступообразного состояния, но в основном они носят стойкий характер – глубокие, давящие или сверлящие, часто сопровождающиеся сердцебиением. Особенностью таких сердечных болей является их размытое выражение.Часто возникает чувство тяжести или ощущения тепла в сердце, чувство тревоги. От приема валидола и даже нитроглицерина такие боли обычно не исчезают.
У таких пациентов наблюдается болезненность остистых отростков нижних шейных позвонков. У них отмечается слабость мизинца на левой руке, уменьшается сила мышц, участвующих в сгибании и разгибании, уменьшается и сокращается основная фаланга мизинца. Боль усиливается при движении в шейном отделе позвоночника и руках.
На электрокардиограмме аномалий нет.
Помимо этого вида боли, может быть и другой. Это происходит, когда болезненные импульсы из шейного отдела распространяются на мышцы передней поверхности грудной клетки, которые иннервируются пятым, шестым и седьмым корнями шейки матки.
В этом случае боли локализуются не только в области сердца, но и во всем левом верхнем квадранте тела: груди, шее, руке, а иногда даже лице.Боль также длится часами, а иногда даже днями. В то же время, как и при первой форме сердечной боли, сосудистые нарушения отсутствуют даже в разгар приступа, приступы валидола и нитроглицерина не прекращаются и на электрокардиограмме изменения, характерные для нфаркта, не обнаруживаются. В качестве примера развития псевдостенокардии, связанной с остеохондрозом, можно сделать следующее клиническое наблюдение.
Боль в груди при остеохондрозе
Грудной отдел позвоночника при остеохондрозе поражается очень редко.Одной из основных причин развития остеохондроза молочной железы является искривление позвоночника (сколиоз). Как правило, все предпосылки для дальнейшего развития остеохондроза молочной железы формируются со школьной скамьи. Грудной отек позвоночника является наименее подвижным, поэтому признаки и симптомы остеохондроза молочной железы сильно отличаются от симптомов шейного или поясничного остеохондроза. В большинстве случаев основным отличием между остеохондрозом молочной железы является отсутствие острой боли в спине (в отличие от шейного или поясничного остеохондроза) и наличие тупых, ноющих болей в спине.
 [6], [7], [8], [9], [10], [11]
[6], [7], [8], [9], [10], [11]
Симптомы и признаки остеохондроза молочной железы
Основными симптомами и признаками остеохондроза молочной железы являются:
- Боль в груди. Как правило, боль в груди при остеохондрозе усиливается при движении и во время дыхания. В большинстве случаев боль при остеохондрозе грудной клетки носит окутанный характер.
- Онемение, ощущение ползания в груди.
- Боли в области сердца, печени, желудка. Очень часто остеохондроз грудной клетки маскируется от других заболеваний (например, от стенокардии, инфаркта миокарда, язвенной болезни, гастрита).
- Нарушение половой функции (импотенция у мужчин).
Боль в руке при остеохондрозе
Движение, ощущение и координация рук контролируются нервными окончаниями – плечевым сплетением, расположенным в зоне шейно-грудного отдела позвоночника. Боль в руке при остеохондрозе, точнее в пальцах, может указывать на возможную локализацию дистрофических изменений в межпозвонковом диске:
- Боль, онемение или жжение большого пальца указывает на повреждение шейных позвоночных дисков.
- Болевые ощущения, покалывание в мизинце указывают на возможное повреждение позвонков, расположенных в верхнем грудном отделе позвоночника или нижней части шейного отдела (7-й и 8-й позвонки).
- Онемение или боль в среднем и безымянном пальцах могут указывать на деформацию 7-го шейного позвонка.
Боль в руке при остеохондрозе может развиваться постепенно – до шести месяцев, начиная с незначительных признаков – ноющие ощущения в плече, отек руки, скованность пальцев.Чаще всего болит одна рука, в основном ночью, сопровождающаяся постоянным онемением. Определенный симптом в руке всегда соответствует определенной точке в области лопатки, где есть выход надглазничного нерва. Боль в плече нарастает, распространяется на шею, возможно, вниз – до локтя, затем на руку. Рука ограничена в движении, наблюдаются постоянные, иногда очень острые, колющие боли.
Боль при поясничном остеохондрозе
Если остеохондроз развивается в поясничной области, боль почти неизбежна, так как в этой зоне много нервных окончаний.Боль в поясничном остеохондрозе характеризуется классическим корешковым синдромом. Клинически синдром проявляется позвоночными симптомами – изменениями статики и динамики (объема) движений, а также появляется сильная боль.
Боль в поясничном остеохондрозе делится на острую, хроническую или подострую.
Острая боль или люмбаго, называемое люмбаго. Эта боль развивается приступообразно в течение нескольких минут, реже часов. Провоцирует острую поясничную боль резким или неуклюжим движением.Характер болевых ощущений колющих, распространяющихся глубоко в ткани, часто болевые симптомы сопровождаются ощущением жжения или наоборот, онемением в поясничной области, возможно усилением потоотделения. Люмбалия может длиться от 3 до 7 дней, как правило, первичная атака происходит в течение одного-двух дней, последующие могут быть отложены на несколько недель. Подострая или хроническая люмбалгия чаще всего провоцирует сильную гипотермию, сквозняки, статическую нагрузку на поясничную область. Подобный симптом развивается постепенно и локализуется на одной стороне нижней части спины.Боль может усиливаться при наклонах, изгибах, хроническая люмбаргия длится месяцами одновременно, сопровождается иррадиационными болями в ягодице, крестце или ноге.
Боли в спине при остеохондрозе
Боль в пояснице с остеохондрозом делится в соответствии с вертеброгенной классификацией:
- Рефлекторная боль:
- Люмбаго – люмбаго, острая боль в пояснице, которая вызывается подъемом веса, резкими движениями, чрезмерной физической активностью, реже кашляет или даже чихает.
- Люмбалия – это хроническая боль средней интенсивности. Развивается постепенно после монотонной физической нагрузки, статической осанки, чаще всего при постоянной сидячей работе.
- Люмбосциальная боль – диффузная боль в пояснице, чаще всего иррадиирующая в одну ногу. Этот вид поясничного остеохондроза всегда сочетается с нейротрофическими изменениями в мышечной ткани, вегетативно-сосудистыми проявлениями.
- Радикальные синдромы – это дискогенная (вертеброгенная) ишиас пояснично-крестцового отдела, чаще всего вызванная деформацией пятого или первого корня.
- Радикально-сосудистые синдромы – это радикуло-ишемия, когда, помимо нервных корешков, корневые вены и артерии иннервируются.
 [12]
[12]
Боль в ноге с остеохондрозом
Боль в ноге с остеохондрозом часто возникает из-за функциональной блокады крестцово-подвздошных суставов, реже поясничной зоны позвоночника. Клиническая картина, характерная для поражений пояснично-крестцового отдела, проявляется болью, локализуемой ближе к срединной линии, поврежденной верхней поясничной областью, проявляющейся болью в брюшине.Блокада крестцово-подвздошного сустава характеризуется иррадирующей болью в ноге – по всей задней поверхности, начиная от бедра и заканчивая коленом.
Кроме того, боль в ноге с остеохондрозом может быть связана с грушевидным мышечным синдромом, который вызывается сдавливанием седалищного нерва в месте его выхода из таза. Радикулярный синдром проявляется тупыми, ноющими болями по всей поверхности стопы, выделяющимися в стопе. Часто корешковая боль вызывает ощущение онемения или острого жжения в стопе.
Если остеохондроз развивается в течение многих лет, может быть затронут коленный или тазобедренный сустав, что приводит к болям другой природы, характерным для артрита и артроза.
Боль в животе с остеохондрозом
Боль в животе с остеохондрозом фиксируется у 10-15% пациентов с этим заболеванием.
Клинические проявления:
- Боль локализована, не диффузная.
- Боль локализуется в зоне иннервации деформированного сегмента спинного мозга.
- Боль чаще всего не распространяется внутрь, она ощущается на уровне мышечной ткани.
- Боль появляется и усиливается при повороте, движении туловища.
- Боль появляется при кашле, дефекации из-за изменений внутрибрюшного давления.
- Боль обычно односторонняя и связана с болью в поясничной области или спине.
- Боль, как правило, постоянная, ноющая, тупая, усиливающаяся при провоцировании движениями.
- Боли в животе с остеохондрозом сопровождаются ограничением движений в спине, скованностью.
Боль в брюшной области, вызванная остеохондрозом, объясняется вегетативными механизмами и виско-тугой реакцией, вызванной нейродистрофическими патологическими изменениями мышечной ткани брюшной полости.
Боль в желудке с остеохондрозом
Практически все органы брюшной полости связаны нервной поддержкой с сегментами грудного отдела позвоночника. Именно по этой причине деформация межпозвоночных дисков в области грудины (остеохондроз грудной клетки) часто вызывает болезненные ощущения в органах пищеварения.Боль в животе с остеохондрозом часто квалифицируется как гастродуоденит. Дело в том, что ограниченная вегетативная часть корешка позвоночника провоцирует постепенные изменения во внутренних органах: там, где происходит нарушение, развивается раздражение или спазм, часто нервный паралич и дискомфорт в виде травматических болей и даже изжоги. Со временем симптомы усиливаются, процесс пищеварения нарушается, и человек обращается к гастроэнтерологу. Действительно, на некоторое время симптомы исчезают, но рецидив неизбежен, и боль в желудке при остеохондрозе приобретает постоянный характер.Отличить болезненный бугорок, связанный с нарушением среднегрудных корешков, от истинной желудочной патологии просто: боль усиливается резкими поворотами, активными движениями, особенно когда они затрагивают грудной отдел позвоночника.
Боль в животе с остеохондрозом
Чаще всего боли в нижней части живота, связанные с остеохондрозом, связаны с деформацией межпозвонковых дисков в поясничном отделе, реже в грудном отделе. Грудной остеохондроз характеризуется периодически проявляющейся болью справа в нижней части живота.Симптомы аналогичны признакам воспаления червеобразного отростка, за исключением того, что нет лихорадки и симптома Щеткина-Блюмберга при пальпации. Также боли в нижней части живота при остеохондрозе могут напоминать клиническую картину гастрита, колита, у женщин – альгоменорею. Существуют буквально все гастроэнтерологические признаки – изжога, тошнота, тяжесть в правом подреберье или колющие боли в правом нижнем углу, судороги, вздутие живота, боль “под животом”. Возможны запоры, сопровождающиеся болями в нижней части живота.Такой болевой синдром объясняется вовлечением иннервированных грудных и поясничных ганглиев в патологически нарушенный процесс – скопления дендритов и аксонов нервных клеток. Отличить боли при остеохондрозе от симптомов пищеварительной системы очень сложно. Чтобы избежать возможных осложнений, лучше обратиться к врачу.
Хронические дегенеративные изменения в позвонках и межпозвоночных дисках. Основным проявлением остеохондроза позвоночника является выраженный болевой синдром в месте локализации: различают остеохондроз грудного, шейного, поясничного отделов. Боль интенсивная, острая, часто встречается при работе с отягощениями, по дому или в саду. Болевой синдром заставляет вас принять вынужденную позу.Постоянное напряжение мышц позвоночника влечет за собой постоянную тупую боль, есть ограничения в движениях и допустимая физическая активность. В период обострения пациент нуждается в отдыхе и фиксации пораженного участка позвоночника. Для лечения назначаются нестероидные противовоспалительные препараты, анальгетики, миорелаксанты, противосудорожные препараты. В некоторых случаях процедура показана при сухом или подводном вытяжении позвоночника, физиотерапии, рефлексологии, сеансах массажа, лечебной физкультуре.В тяжелых случаях назначают хирургическую операцию: удаление межпозвонковой грыжи, декомпрессия позвоночного канала, реконструкция диска и т. Д.
Лучшие спа-отели в Хевизе по качеству лечения
Спа Отель Энсана Термал Хевиз 4 *
От 100 € за 1 день полный пансион и лечение
10,0 /10Спа Отель Бонвитал 4 *
От 87 € за 1 день полный пансион и лечение
9,5 /10Спа Отель НатурМед Карбона 4 *
От 103 € за 1 день полный пансион и лечение
9,4 /10Спа Отель Энсана Термал Аква 4 *
От 80 € за 1 день полный пансион и лечение
9,3 /10Санаторий Медицинский Центр (Санаторий БМ) 3 *
От 65 € за 1 день полный пансион и лечение
8,9 /10Спа Отель Европа Фит 4 *
От 93 € за 1 день полный пансион и лечение
9,2 /10 Показать все спа отели в городе ХевизПоддержка клиентов
Не уверены, по каким критериям следует выбрать курорт или спа-отель?
Не знаете как забронировать?
Позвоните нам, и наш персонал поддержки поможет вам.
Вопросы-ОтветыМарина Починская Лидер службы поддержки
Медицинская консультация
Бесплатная помощь врача-курорта
Если у вас возникли трудности с выбором курорта или спа-отеля, который подходит для лечения ваших заболеваний, воспользуйтесь бесплатной консультацией курортного врача Елены Хорошевой.
Задайте свой вопрос здесьЕлена Хорошева Главный врач sanatoriums.com
,


 Чрезмерные нагрузки на нижние конечности;
Чрезмерные нагрузки на нижние конечности; Наследственный фактор;
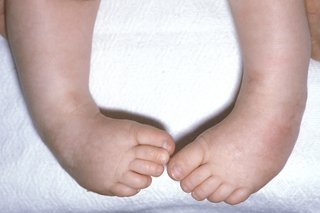
Наследственный фактор; Скованность движений после ночного отдыха;
Скованность движений после ночного отдыха; Патология плюснефалангового сустава;
Патология плюснефалангового сустава; Первая. Артроз на этом промежутке времени отличается быстрой утомляемостью нижних конечностей, болевым беспокойством после тяжелых физических нагрузок (работы или длительной ходьбы). Ограниченность либо скованность движений суставов у больного практически отсутствует. Подобный незначительный дискомфорт усугубляет эту проблему, поскольку человек пытается своими силами купировать неприятные ощущения и не спешит с обращением к врачу.
Первая. Артроз на этом промежутке времени отличается быстрой утомляемостью нижних конечностей, болевым беспокойством после тяжелых физических нагрузок (работы или длительной ходьбы). Ограниченность либо скованность движений суставов у больного практически отсутствует. Подобный незначительный дискомфорт усугубляет эту проблему, поскольку человек пытается своими силами купировать неприятные ощущения и не спешит с обращением к врачу.












 Скобы, позволяющие фиксировать конечность.
Скобы, позволяющие фиксировать конечность. Метод УВТ (ударно-волновой терапии) часто используется при наличии артроза. С помощью специального прибора на воспаленный сустав проводится воздействие звуковой волной, которая имеет определенную частоту. Эта техника оздоровления способствует усилению кровотока, а также повышает проницаемость мембран клеток, запускает в тканях механизм восстановительных процессов. УВТ обеспечивает противовоспалительный эффект, устраняя отеки. Необходимое количество сеансов на лечение определяет врач. Однако в среднем оно составляет не больше 7 процедур.
Метод УВТ (ударно-волновой терапии) часто используется при наличии артроза. С помощью специального прибора на воспаленный сустав проводится воздействие звуковой волной, которая имеет определенную частоту. Эта техника оздоровления способствует усилению кровотока, а также повышает проницаемость мембран клеток, запускает в тканях механизм восстановительных процессов. УВТ обеспечивает противовоспалительный эффект, устраняя отеки. Необходимое количество сеансов на лечение определяет врач. Однако в среднем оно составляет не больше 7 процедур.




 Бег;
Бег;













 Если такое медикаментозное лечение не принесло ожидаемых результатов, то врач проводит рентген — контролируемую блокаду. Суть ее заключается в ведение лекарства специальной иглой непосредственно к зажатому нервному окончанию. Весь процесс выполнения отображается на экране, что облегчает работу врача. Через несколько часов пациент чувствует облегчение, поскольку снимается болевой синдром. Зависимо от степени поражения нервного окончания проводят 1-3 сеанса. Таким образом, локальное подведение лекарства к месту поражения дает максимальный результат за минимальное время лечения, снижает риск развития негативных реакций со стороны ЖКТ.
Если такое медикаментозное лечение не принесло ожидаемых результатов, то врач проводит рентген — контролируемую блокаду. Суть ее заключается в ведение лекарства специальной иглой непосредственно к зажатому нервному окончанию. Весь процесс выполнения отображается на экране, что облегчает работу врача. Через несколько часов пациент чувствует облегчение, поскольку снимается болевой синдром. Зависимо от степени поражения нервного окончания проводят 1-3 сеанса. Таким образом, локальное подведение лекарства к месту поражения дает максимальный результат за минимальное время лечения, снижает риск развития негативных реакций со стороны ЖКТ. снятие болевого синдрома и воспаления;
снятие болевого синдрома и воспаления; Массаж – важный этап в проведении лечения патологии, поскольку снижает мышечный спазм, уменьшает боль, улучшает кровообращение в пораженных тканях. Его можно сочетать с грязевыми аппликациями. Назначать такой комплекс должен только врач, поскольку грязи имеют свои противопоказания.
Массаж – важный этап в проведении лечения патологии, поскольку снижает мышечный спазм, уменьшает боль, улучшает кровообращение в пораженных тканях. Его можно сочетать с грязевыми аппликациями. Назначать такой комплекс должен только врач, поскольку грязи имеют свои противопоказания. маргарин;
маргарин; Микрохирургическая микродискэктомия относится к малоинвазивным хирургическим вмешательствам. Операция проводится через минимальный кожный разрез под общей анестезией. Вводят специальные медицинские инструменты в полость межпозвоночного диска и производят уменьшение его ядра путем удаления части вещества.
Микрохирургическая микродискэктомия относится к малоинвазивным хирургическим вмешательствам. Операция проводится через минимальный кожный разрез под общей анестезией. Вводят специальные медицинские инструменты в полость межпозвоночного диска и производят уменьшение его ядра путем удаления части вещества.



























 Грубый Лапчатка, Лапчатка прямая
Грубый Лапчатка, Лапчатка прямая 


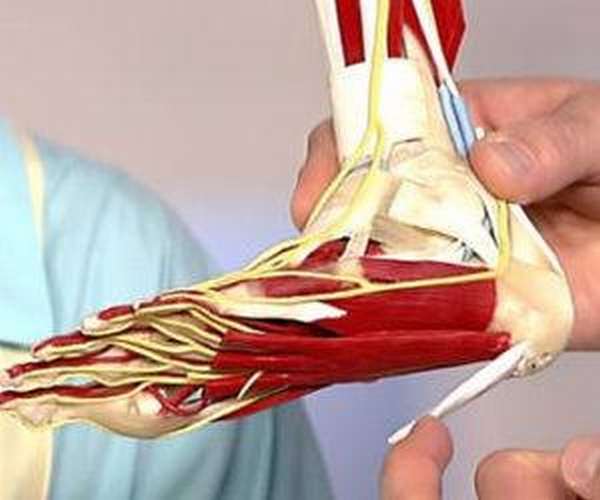



 Ankle painful — skeleton x-ray, 3D Illustration medical concept.
Ankle painful — skeleton x-ray, 3D Illustration medical concept. Плантарный фасцит стопы вызывает пяточную шпору
Плантарный фасцит стопы вызывает пяточную шпору


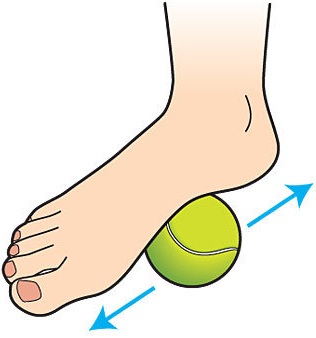



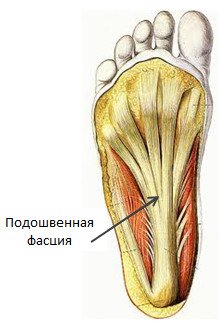
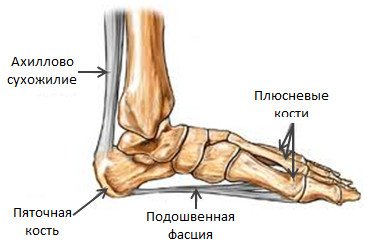




 Плантарный фасциит относится к заболеваниям костной системы и соединительной ткани.
Плантарный фасциит относится к заболеваниям костной системы и соединительной ткани.





 Мужская репродуктивная система
Мужская репродуктивная система Простата здоровая и простатит
Простата здоровая и простатит Злокачественная опухоль
Злокачественная опухоль Аденома предстательной железы
Аденома предстательной железы Острым простатитом называют острое воспаление предстательной железы, вызванное проникновением инфекции
Острым простатитом называют острое воспаление предстательной железы, вызванное проникновением инфекции





 См. Информацию для пациентов о подошвенном фасциите, написанную авторами этой статьи.
См. Информацию для пациентов о подошвенном фасциите, написанную авторами этой статьи.
 Загрузка…
Загрузка…





 Всегда поддерживайте и развивайте иммунитет своего ребенка
Всегда поддерживайте и развивайте иммунитет своего ребенка Только качественное обследование поможет выявить истинные причины заболевания
Только качественное обследование поможет выявить истинные причины заболевания [15], [16], [17]
[15], [16], [17]

 КАТЕГОРИИ
КАТЕГОРИИ 

 Предоставлено:
Предоставлено: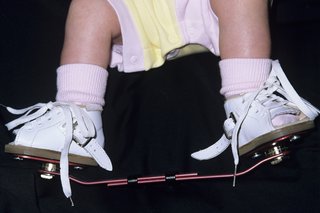 Предоставлено:
Предоставлено:













 Если появились первые симптомы, не затягивайте с лечением
Если появились первые симптомы, не затягивайте с лечением Народные рецепты помогут улучшить ваше состояние
Народные рецепты помогут улучшить ваше состояние Врач посоветует лучшие физиотерапевтические процедуры
Врач посоветует лучшие физиотерапевтические процедуры









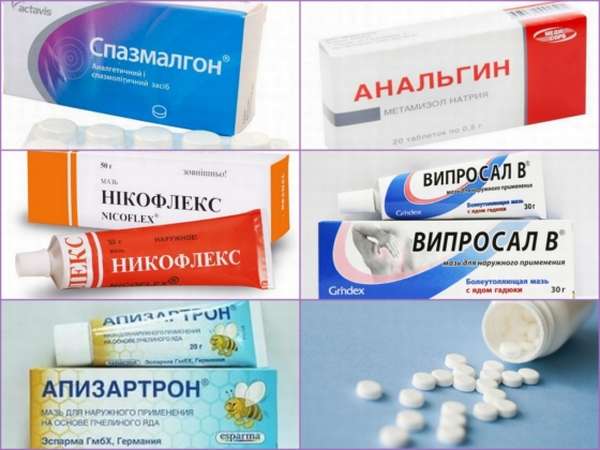
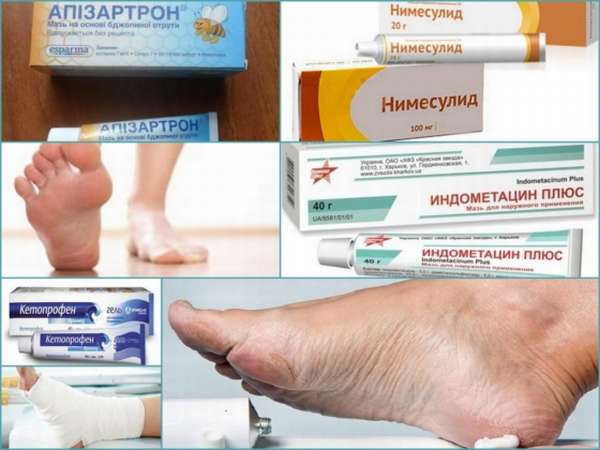









 Как правило, больному назначаются такие лекарственные препараты:
Как правило, больному назначаются такие лекарственные препараты: Лечение народными средствами патологий суставов ног может быть успешным, если строго придерживаться назначенной рецептуры. Следует настроиться на то, что лечебный эффект наступит не сразу. На то, чтобы остановить болезнь и вернуть стопам их естественную форму, могут потребоваться месяцы. Однако оно того стоит.
Лечение народными средствами патологий суставов ног может быть успешным, если строго придерживаться назначенной рецептуры. Следует настроиться на то, что лечебный эффект наступит не сразу. На то, чтобы остановить болезнь и вернуть стопам их естественную форму, могут потребоваться месяцы. Однако оно того стоит.


 Физиотерапия позволяет достичь такого лечебного эффекта:
Физиотерапия позволяет достичь такого лечебного эффекта: При лечении артроза необходимо придерживаться правильного питания. Следует отказаться от сладкой, острой и жирной пищи. Категорически противопоказаны все солености, так как соль откладывается в суставах, усугубляя ситуацию. Тем, кто любит сладкое, следует перейти на мед. Диета способствует уменьшению веса, что уменьшает давление на больные суставы.
При лечении артроза необходимо придерживаться правильного питания. Следует отказаться от сладкой, острой и жирной пищи. Категорически противопоказаны все солености, так как соль откладывается в суставах, усугубляя ситуацию. Тем, кто любит сладкое, следует перейти на мед. Диета способствует уменьшению веса, что уменьшает давление на больные суставы.
 Чтобы восстановить пораженный сустав, необходимы следующие процессы:
Чтобы восстановить пораженный сустав, необходимы следующие процессы: В том случае, когда при попытке разогнуть сустав возникают болевые ощущения, использование аппарата позволит сразу провести курс лечения без наблюдения у специалиста. Для того чтобы убрать все симптомы, при фонировании необходимо в течение нескольких минут разгибать сустав. При этом все симптомы довольно быстро исчезнут, а об осложнениях можно будет забыть.
В том случае, когда при попытке разогнуть сустав возникают болевые ощущения, использование аппарата позволит сразу провести курс лечения без наблюдения у специалиста. Для того чтобы убрать все симптомы, при фонировании необходимо в течение нескольких минут разгибать сустав. При этом все симптомы довольно быстро исчезнут, а об осложнениях можно будет забыть.
 В настоящее время известно множество рецептов из народной медицины, которые помогают проводить курс лечения как можно быстрее и эффективнее.
В настоящее время известно множество рецептов из народной медицины, которые помогают проводить курс лечения как можно быстрее и эффективнее. Вылечить артроз можно не только ванной, но и использованием отвара для компресса. Для лечения стопы потребуется к сенне добавить и хвою. Такое средство обладает обезболивающим эффектом, а курс восстановления займет значительно меньше времени.
Вылечить артроз можно не только ванной, но и использованием отвара для компресса. Для лечения стопы потребуется к сенне добавить и хвою. Такое средство обладает обезболивающим эффектом, а курс восстановления займет значительно меньше времени.