Какой врач лечит полиартрит: Какой врач лечит полиартрит
Какой врач лечит полиартрит | Суставы
Какой врач лечит артриты и артрозы, можно узнать, посетив регистратуру любой клиники. Но если внезапно у больного обостряется недуг, то узнавать, какой врач лечит артрит заболевание, просто не остается. Поэтому желательно заранее выяснить, что делать в подобных случаях, и к какому врачу обратиться за помощью. Так как медики специализируются каждый в своей области, то для обнаружения нужного специалиста придется потратить некоторое время.
Как вести поиски нужного специалиста?
 Вначале нужно обратиться в регистратуру медицинского учреждения и попытаться там узнать, к какому врачу обращаться с артрозом или артритом. Но обычно выяснить это не удается. Тогда надо попробовать следующее: можно записаться на прием к терапевту, а затем у него выяснить, какой врач лечит артроз. Но сделать это будет достаточно сложно, так как обычно у кабинета терапевта собираются большие очереди пациентов. Поэтому придется потратить целый день на выяснение.
Вначале нужно обратиться в регистратуру медицинского учреждения и попытаться там узнать, к какому врачу обращаться с артрозом или артритом. Но обычно выяснить это не удается. Тогда надо попробовать следующее: можно записаться на прием к терапевту, а затем у него выяснить, какой врач лечит артроз. Но сделать это будет достаточно сложно, так как обычно у кабинета терапевта собираются большие очереди пациентов. Поэтому придется потратить целый день на выяснение.
В некоторых поликлиниках такие болезни, как полиартрит, ревматоидный артрит, плечелопаточный периартрит почему-то лечит терапевт. Но это неправильное решение задачи, так как врач этого плана имеет обобщенную специализацию и не может знать всех нюансов таких недугов, как артрит или артроз. Терапевт должен просто посылать различных больных к более узким специалистам, а не заниматься их лечением.
В чем разница между артритом и артрозом в видео:
Можно обратиться в частную клинику, там очень просто узнать, к какому врачу надо пойти, чтобы вылечить артрит и артроз. Там будет обеспечен соответствующий уход и наблюдение за пациентом. Но для этого нужно иметь соответствующее финансовое обеспечение, что есть не у каждого больного.
Так как указанные заболевания имеют особенность чаще всего развиваться у людей старше 35 лет, то каждому человеку, достигшему этого возраста надо обязательно быть подготовленным и заранее узнать, какого специалиста надо ему посетить при появлении симптомов этого недуга.
Врача какой специальности нужно искать?
Так как у заболевания имеется много подвидов, симптомы которых в основном проявляются сильной болью, то нужно знать, что однозначного ответа на вопрос о специальности врача для лечения подобных заболеваний нет. Недуг может иметь такие виды:
- Артрит пальцев рук или суставов на стопах ног.
- При повреждении в районе плеча возникает плечелопаточный периартрит.
- У многих пациентов часто проявляется ревматоидный артрит.
- Если поражения имеют множественный характер на руках и ногах, то понадобиться врач, который лечит полиартрит.
Поэтому для устранения возникших недугов обычно требуются врачи разных специальностей и направлений. Это зависит от первопричины заболевания, наличия у пациента застарелых травм, патологических изменений в суставах. Поэтому требуется распределение специалистов во времени при одновременном разделении по конкретным симптомам болезни и ее подвидам.
Исходя из этого, любой больной с артритом или артрозом может обращаться за помощью к таким специалистам, как ортопед, ревматолог, травматолог или хирург. В некоторых крупных лечебных центрах и клиниках, которые имеют большие штаты медицинских специалистов, можно найти врача-артролога, имеющего возможность справиться с указанными выше разновидностями артрита. Но рассчитывать на это не стоит, так как подобная специальность достаточно редкая для большинства городов и находящихся в них клиник.
Что делать при отсутствии в медицинском учреждении врача-артролога?
Для любого человека при проблемах с описываемым заболеванием, эффективным решением может быть следующее: следует поочередно посещать специалистов разного профиля, которые могут облегчить положение пациента на разных этапах лечебного процесса.
Для этого вначале лучше всего посетить хирурга.
 Он обследует ткани и суставы, даст свое заключение, с которым больной направляется к ревматологу. Врач этой специальности является основным при борьбе с артритом. Он делает главные назначения, проводит консультации с больным, курирует пациента до конца лечебного процесса.
Он обследует ткани и суставы, даст свое заключение, с которым больной направляется к ревматологу. Врач этой специальности является основным при борьбе с артритом. Он делает главные назначения, проводит консультации с больным, курирует пациента до конца лечебного процесса.
Если хирург дал заключение, что основное заболевание развилось из-за старых или новых травм, то для устранения симптомов болезни и причин, приведших к ее появлению, потребуется травматолог. После того как этот специалист закончит курс терапии, больной переходит в ведение ревматолога, устраняющего все остальные признаки недуга.
Если основной курс лечения успешно завершен, пациента могут направить к ортопеду, так как может понадобиться специальная обувь или прокладки. Это обычно происходит в период реабилитации и восстановления человека после лечения от артрита или артроза. Болезнь может иметь рецидивы, в этом ч раз в полгода проверяться у ревматолога.
При тяжелых случаях артрита чаще всего хирург прямо назначает операцию, после которой пациент переходит в ведение ревматолога, ортопеда и травматолога. Восстановление и реабилитация больного после хирургического вмешательства производится врачами именно этих специальностей.
Признаки полиартрита и методы его лечения
Полиартрит – тяжелое заболевание, которое поражает сразу несколько суставов, в основном периферийных, но иногда и крупных. Существует различные его формы. Они характеризуются такими особенностями, как локализация боли и причины возникновения заболевания. При некоторых формах происходит поражение одновременно всех суставов, при других – только пальцев ног. В любом случае заниматься самолечением при таком заболевании нельзя, а нужно обратиться к врачу.
В зависимости от того, что именно послужило причиной полиартрита, различают следующие его виды:
- 1. Инфекционный, вызванный вирусными и бактериальными возбудителями. Речь идет о таких серьезных заболеваниях как туберкулез, гонорея, сифилис, дизентерия. При этой форме патологии возникают характерные симптомы – боли, которые наблюдаются как при сильной физической нагрузке, так и в состоянии длительного покоя. Пораженные суставы отекают, кожа над ними краснеет. Близко расположенные к ним лимфатические узлы увеличиваются. Движения больного ограничены, имеются симптомы общей интоксикации, температура тела сильно поднимается. В таких случаях нужно как можно быстрее обратиться к врачу. Лечение сводится к терапии основного заболевания, возможен прием антибиотиков и противовирусного препарата.
- 2. Обменный, причины которого — в нарушениях процессов метаболизма. Спровоцировать их могут не только неправильное питание с преобладанием углеводов, но и солевой дисбаланс. В результате в тканях накапливаются соли мочевой кислоты, через какое-то время возникает полиартрит. Для этого типа заболевания характерно поражение суставов больших пальцев ног. Болезнь протекает приступообразно, сопровождается сильными болями, отеком и покраснением в области поражения.
- 3. Ревматоидный. Этот тип заболевания развивается после перенесенного ревматизма и носит хронический характер. Патология сопровождается такими симптомами, как резкая боль, деформация пораженных участков, сильный отек, общее или местное повышение температуры. Часто они обостряются по утрам. Эта болезнь в основном поражает крупные суставы. Их характер можно назвать симметричным. Ревматоидный полиартрит поражает коленный, локтевой, плечевой суставы. Присутствует миграция симптомов – в один день они наблюдаются на суставах ног, в другой – на суставах рук и т. д.
- 4. Аллергический. Такая форма полиартрита возникает в результате реакции на введение лекарственного препарата или вакцины. Это воспаление суставов, которое сопровождается характерными симптомами – болью, отечностью и т. д., но при нем также появляются признаки аллергии (на коже возникают красные пятна, наблюдаются нарушения сердечного ритма, лихорадка). Возникает тошнота и даже рвота. Иногда необходимо вызывать «скорую помощь», поскольку при сильной аллергии возможен анафилактический шок. При этой форме заболевания принимают антигистаминные препараты. При развитии ангионевротического отека, который затрагивает гортань, необходимы инъекции адреналина. Возможно лечение глюкокортикоидными препаратами.
- 5. Псориатический полиартрит. Заболевание возникает на фоне псориаза, поэтому сопровождается характерными для него поражениями кожи. Наблюдается отечность суставов кистей. При полиартрите этого типа возможно поражение и других суставов верхних конечностей – локтевого, лучезапястного, а не только пальцев рук. Последний вариант отличается наиболее характерной картиной, сопровождающейся анемией, расслоением ногтей, быстрой утомляемостью.
- 6. Реактивный полиартрит. Он является осложнением при заболеваниях внутренних органов – мочеполовой системы, легких и т. д.
- 7. Посттравматический полиартрит. Он возникает при механическом повреждении коленного сустава, х отя возможны и другие места его локализации. У профессиональных спортсменов возникает и полиартрит плечевого сустава. Главная его опасность заключается в том, что происходит разрыв суставных сумок или разрушение хряща.
Возникновение любого из перечисленных симптомов должно быть поводом для обращения к врачу. Локализация полиартрита весьма разнообразна. Заболевание поражает плечелопаточный, локтевой, голеностопный и множество более мелких суставов.
Артрит — это группа воспалительных заболеваний суставных сочленений, которая характеризуется периодами острого воспаления и стихания симптомов. Патология является одной из самых распространённых в мире, имеет различные виды и формы клинических проявлений. Прежде чем понять, какой врач лечит артрит, необходимо знать основные симптомы и причины болезни.  Артропатия не имеет возрастных ограничений и поражает как людей преклонного возраста, так и лиц среднего и подросткового возраста. В современной медицине до сих пор не решен вопрос о прогнозе и профилактики этого тяжелого недуга, врачи и ученые ищут пути лечения от недуга.
Артропатия не имеет возрастных ограничений и поражает как людей преклонного возраста, так и лиц среднего и подросткового возраста. В современной медицине до сих пор не решен вопрос о прогнозе и профилактики этого тяжелого недуга, врачи и ученые ищут пути лечения от недуга.
Причины появления заболевания
Основная причина возникновения — нарушение трофики в костной, хрящевой тканях. Также патология может возникать по ряду других причин:
- Наследственный фактор. Современные исследователи проводят параллель с наличием суставных болезней родителей и возникновении их у детей.
- Травматические поражения. Разрывы связок, вывихи, ушибы и переломы костей вызывают нарушение питания сустава, приводят к образованию микротрещин и травмируют сочленение.
- Инфекционные заболевания. Перенесенные бактериальные или вирусные болезни, а также хронизация инфекции может оказать влияние на возникновение патологии.
- Нарушения эндокринной системы. Нарушение гормонального фона в результате беременности, менопаузы, заболеваний поджелудочной, щитовидной железы и др. приводит к дисбалансу минеральных и других органических соединений.
- Аутоиммунные факторы. Разрушение собственной соединительной ткани за счет атаки иммунных комплексов и клеток организма. Данную проблему лечит врач — иммунолог и врач — ревматолог. Ученые всего мира изучают аутоиммунные процессы в организме и пути решения, как лечить этот патологический процесс.
- Психологические факторы. Негативное эмоциональное событие и стресс являются пусковым механизмом развития болезни. Проблемы в профессиональной сфере, семейные неурядицы, смерть близкого человека вызывают нарушение функционирования нервной системы и негативно влияют на работу сердца, костно-суставной системы и др.
- Сверхсильные нагрузки. Тяжелая физическая работа, подъем больших грузов, занятия спортом, в частности тяжелой атлетикой, приводят к микронадрывам в суставном аппарате. Со временем профессиональные травмы могут привести к развитию воспаления связок и сочленений.
Симптомы заболевания
Для того, чтобы определить какой врач лечит артрит, необходимо знать основные клинические проявления заболевания. Артрит является общим понятием, объединяющим различные виды болезней (псориатический, ревматоидный, подагрический, ювенильный и другие формы). В основном, все перечисленные патологии начинаются со схожей симптоматики. Однако каждая из форм артрита имеет свои клинические особенности, диагностику и лечение.
Рассмотрим общие суставные и внесуставные симптомы артрита, которые характерны для каждой из форм патологии:
Суставные проявления:
- Боль различной интенсивности в области поврежденного соединения.
- Увеличение объема, припухлость, отек.
- Функциональные изменения (уменьшение подвижности и амплитуды движения сочленения).
- Изменение цвета кожных покровов над поверхностью сустава.
- Онемение и скованность в пораженных конечностях.
- Местное повышение температуры кожи.
Общие (внесуставные) признаки болезни:
- Плохое самочувствие (субъективно).
- Периодическая сильная головная боль, шум в ушах, головокружение, тошнота.
- Резкое снижение массы тела вследствие потери аппетита.
- Бессонница, апатия, депрессия.
- Приступы тошноты и рвоты.
К какому специалисту идут в первую очередь?
Артрит вызывает различные клинические проявления, поэтому встает вопрос: к какому врачу обратиться в первую очередь и с чего начать обследование и лечение? В первую очередь, необходимо пройти консультацию врача — терапевта в поликлинике по месту жительства или в частном центре. Врач проведет физикальный осмотр основных систем и органов, а также дифференциальную диагностику суставной патологии с недугом иной природы. Затем врач – терапевт даст направление к узким специалистам, в зависимости от тяжести и стадии недуга или назначит лечение.
Врач – терапевт – многопрофильный специалист, который лечит заболевания сердечно — сосудистой, дыхательной, выделительной и других систем. Доктор проведет осмотр пораженных и здоровых суставов. Во время беседы и написания истории болезни врач спрашивает о хронических и наследственных болезнях, аллергическом анамнезе, травмах и операциях. На приеме врач проведет опрос пациента по поводу ревматологического заболевания. Специалист расспросит о времени возникновения болей, скованности, наличии хруста и отечности. Кроме того, назначит необходимые методы исследования (анализ крови и мочи, УЗ- диагностика и рентгенография суставов). По окончанию осмотра выдается направление с предварительным диагнозом к определенному специалисту (ревматолог, ортопед и др.). Терапевт также объяснит, какой врач лечит артрит в конкретном случае, исходя из клиники и запущенности процесса.
К какому врачу обращаться с артритом?
После посещения терапевта пациент направляется к узким специалистам. Рассмотрим подробнее, какие же врачи лечат артрит и другие заболевания суставов?
- Ревматолог — основной врач, лечащий артрит. После проведенного исследования, врач ставит точный диагноз, определяет вид, степень и локализацию недуга. При необходимости, назначает дополнительные методы обследования и лечения(МРТ, анализ синовиальной жидкости и др.). Затем врач назначает медикаментозную терапию, физиопрецедуры, объясняет пациенту прогноз болезни. При необходимости, назначает консультацию других специалистов (кардиолог, аллерголог и др.), а при прогрессировании патологического процесса — консультацию ортопеда или травматолога.



Какие еще врачи участвуют в лечении артритов? К ним относятся врачи лечебной физкультуры, массажисты, физиотерапевты. Они также играют важную роль в лечении недуга, избавлении от боли и уменьшении воспалительного процесса в сочленении. После операции на коленных или тазобедренных суставах помогут адаптироваться к новым условиям жизнедеятельности.
Принципы диагностики заболевания
Диагностика артрита включает в себя физикальные осмотры специалистов, консультации узких врачей (кардиолог, невролог и др.), лабораторные и другие методы исследования. Диагностика складывается из нескольких частей:
Диагностика складывается из нескольких частей:
Лабораторная диагностика:
Общий анализ крови и мочи, биохимическое исследование крови с обязательным исследованием ревматологических проб. При средних и тяжелых формах болезни проводят забор суставной жидкости с предварительной пункцией пораженного сочленения.
Инструментальная диагностика:
Рентгенографическое исследование костей и суставов в 2-х проекциях (прямой и боковой) помогвет определить стадию и запущенность процесса. Магнитно-резонансная томография более точный метод обследования, который проводится для уточнения локализации, стадии болезни, а также дополнительных включениях и поражениях (эрозии, наросты и др.). Ультразвуковое исследование позволяет оценить объем поражения соединения, наличие жидкости и воспалительного процесса.
Какое лечение может назначить лечащий врач исходя из диагноза
После постановки диагноза, врач, который проводит лечение артропатии, назначает этиотропную, симптоматическую терапию и дополнительное лечение.
Существуют общие группы препаратов, назначаемые при всех видах артритов:
- Этиотропное лечение: солганал, арава и др. Лекарства замедляют разрушение, воспаление и дегенерацию суставной ткани, а также способствуют улучшению подвижности, заживлению язв и эрозий. Данная группа используется при лечении аутоиммунной агрессии.
- Хондропротекторы: артра, хондроитин и др. Восстанавливают разрушенные соединительнотканные клетки, увеличивают продукцию синовиальной жидкости, улучшая тем самым подвижность в суставах.
- Симптоматическое лечение:
- Нестероидные противовоспалительные препараты (НПВС): кетонал, диклофенак и др. Снимают воспаление и уменьшают болевые ощущения.
- Анальгетики: анальгин, ибупрофен и др. Уменьшают болевые ощущения в острую фазу воспаления.
- Гормональные средства (глюкокортикоиды): преднизолон, дексазон и др. Применяются на средней и тяжелой стадиях болезни, оказывают противовоспалительное, обезболивающее действие. Данную группу препаратов назначает только врач, который лечит артрит.
- Миорелаксанты: мидокалм и др. Расслабляют спазмированные мышцы и снимают болевые ощущения.
Дополнительные методы лечения
Патологию суставов лечат не только медикаментозными препаратами, но и физическим воздействием на пораженную конечность, тем самым снимая боль, уменьшая воспаление. Улучшается подвижность в костном соединении. К дополнительным методам лечения относятся: физиотерапия (электрофорез, магнитотерапия, лазеротерапия, УВЧ и др.), лечебно — оздоровительная физкультура, плавание. Важную роль в лечении играет соблюдение основ диетического питания (отказ от жареного, соленого, копченного и другой вредной пищи). Необходимо исключить вредные привычки (злоупотребление алкоголем, табакокурение). Следует проводить профилактику ОРВИ и принимать комплексы витаминов в период авитаминоза(осень, весна).
Источники:
Какой врач или специалист лечит артриты и артрозы?
http://spina-health.com/poliartrit-simptomy-i-lechenie/
http://lechsustavov.ru/artrit/kakojj-vrach-lechit-artrit-sustavov.html
Причины:
- Наследственность. По словам нашего эксперта, при наличии заболеваний суставов у ближайших родственников риск возникновения полиартрита увеличивается.
- Особенности труда.
3. Инфекция. Да-да, есть риск «заработать» такой диагноз, даже если не утруждать свой организм тяжелыми физическими нагрузками.
– Острый полиартрит может развиться после перенесенной инфекции дыхательных путей (возбудителями заболевания являются стрептококки, стафилококки, вирусы краснухи, инфекционного мононуклеоза и др.), кишечной инфекции (например, дизентерия, сальмонеллез) и мочеполовой инфекции (хламидиоз, уреаплазмоз, гонорея), – отмечает доктор Лукманова. – Хронический инфекционный артрит может развиться на фоне длительного течения и недостаточного лечения ВИЧ-инфекции, гепатитов В и С, туберкулеза, сифилиса, клещевого боррелиоза, бруцеллеза, грибковых и паразитарных заболеваний. Бактерии, вызывающие хронический пародонтит, могут провоцировать развитие ревматоидного полиартрита.
4. Нарушения в работе иммунитета.
– Когда такое происходит, иммунная система организма начинает повреждать и разрушать собственные здоровые клетки и ткани (в том числе и суставы) – возникает аутоиммунное воспаление, которое в состоянии само себя поддерживать в организме, – говорит наш эксперт.
Примеры: ревматоидный и псориатический артриты, артриты при болезни Крона и язвенном колите, при системной красной волчанке и склеродермии и другие.
Полиартрит, причины, симптомы и лечение
Лечение полиартрита
Массаж
Лечебный массаж при полиартрите прописывают в большинстве случаев — массажные техники способны полностью снять или уменьшить боль, разработать суставы и мышцы, восстановить кровообращение и снизить отёчность. Массаж включает такие движения:- Поглаживайте больное место расслабленной ладонью, плотно прижатой к коже.
- Сожмите кисть в кулак и растирайте по спирали, слегка оттягивая кожу.
- Разминайте сустав, надавливая большим пальцем с одной стороны, а остальными пальцами мягко сжимайте мышцу.
Препараты и мази для лечения полиартрита
Медикаментозное лечение полиартрита даёт хорошие результаты, если следовать рекомендациям лечащего врача. Чаще всего назначают мази и препараты для приёма внутрь. Все средства нужно принимать от 1 до 4 недель, в зависимости от стадии развития заболевания. Какие таблетки помогают от полиартрита:- Нестероидные противовоспалительные. К ним относятся также обезболивающие и противоотёчные средства на основе парацетамола и диклофенака. Врачи назначают ибупрофен, диклофенак, мовалис, аспирин, индометацин, кетопрофен, мелоксикам, нимесулид, целекоксиб, эторикоксиб.
- Хондропротекторы. Препараты на основе хондроитина и глюкозамина, которые способствуют восстановлению повреждённых хрящевых тканей. Назначают артропант, сусталайф.
Инъекционные методы лечения
Уколы от полиартрита обычно содержат НПВП, гормональные глюкокортикостероиды или миорелаксанты. Инъекции назначают внутрисуставно (если у больного начальная стадия болезни) или внутримышечно (если сустав сильно распух или имеется острая инфекция). Для уколов применяют дипроспан, целестон, преднизолон и другие. Чтобы лечение дало необходимые результаты, нельзя прерывать курс — срок лечения составляет обычно от 2 до 4 недель.Полиартрит какой врач лечит | Лечение Суставов
Полиартрит пальцев рук: симптомы, диагностика, лечение, полное описание недуга
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института заболеваний суставов: «Вы будете поражены, насколько просто можно вылечить суставы просто принимая каждый день…
Читать далее »
Полиартрит пальцев рук представлен воспалительным процессом, протекающим в суставах. Поражение пальцев может являться самостоятельной патологией или быть частью нарушений, касающихся опорно-двигательного аппарата. У пациента возникают неприятные ощущения в суставах. Развитие патологического процесса происходит постепенно или резко.
Причины и типы
Полиартрит рук и других частей образуется в результате изменений дегенеративного характера. У пожилых людей подобные изменения затрагивают костную ткань и хрящ пальцев. В молодом возрасте появление заболевания часто вызывается травмами или тяжелой работой.
Полиартрит кистей рук может возникнуть и при наличии инфекционных процессов в организме или локальных патологий. Примером является воспаление сухожилий и связок – лигаментит. Полиартрит пальцев рук может возникнуть и при наличии следующих факторов:
- Развитие ангины.
- Появление туберкулеза.
- Наличие у больного ОРВИ или гриппа.
- При краснухе.
- Во время гонореи.
- Гепатиты тоже способствуют появлению болезни.
Неинфекционная форма поражения сустава связана с нарушением обмена солей и заболеваниями системного характера:
- Сепсисом крови;
- Аутоиммунными болезнями;
- Заболеваниями эндокринного или неврогенного типа;
- Красной волчанкой.
Поражение суставов может свидетельствовать о начале формирования другого воспалительного процесса – артрита ревматоидного характера. Кроме того, проблемы с суставами пальцев являются признаками псориатической и реактивной формы артрита.
Характеристика типов полиартрита сустава связана с причинами появления. Исходя из указанного пар
Какой врач лечит полиартрит пальцев рук
Полиартрит пальцев рук: лечение традиционными и народными средствами
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института заболеваний суставов: «Вы будете поражены, насколько просто можно вылечить суставы просто принимая каждый день…
Читать далее »
Согласно статистике, каждый седьмой житель старше 50 лет в той или иной степени страдает от полиартрита, который характеризуется воспалением и болью в крупных и мелких суставах пальцев рук. Заболевание может существовать самостоятельно или быть частью системного нарушения функций опорно-двигательного аппарата.
Полиартрит развивается постепенно, охватывая сначала пальцы, а затем и кисти рук. В местах локализации боли суставы со временем деформируются. В результате всех этих симптомов человек не может жить полноценной жизнью. Чтобы не произошло деформации костных соединений, необходимо вовремя принять меры. Лечить полиартрит можно как традиционными, так и народными средствами.
- Виды и причины полиартрита
- Традиционное лечение полиартрита пальцев рук
- Народные средства лечения полиартрита
- Лечение полиартрита с помощью настоев и отваров
- Эфирные масла и мази
Виды и причины полиартрита
Заболевание квалифицируется согласно причинам его возникновения, в связи с чем выделяются следующие группы полиартрита:
- Ревматоидный. Воспалительные процессы поражают суставы пальцев рук и являются началом системного артрита. Причиной его развития может быть интоксикация или стресс, перегрев или переохлаждение, гормональная перестройка организма. Из-за этого в иммунной системе происходит сбой, начинают вырабатываться антитела, которые разрушают соединительные и другие ткани.
- Посттравматический. Возникает после ушиба или травм суставов, в результате чего в них возникает воспаление, и присоединяется инфекция. Поражение охватывает только травмированные пальцы. Но возникать посттравматический полиартрит может не только после травм, но и в результате постоянных физических нагрузок.
- Обменный. Возникает в связи с нарушением в организме обменных процессов, в результате чего в суставной сумке накапливаются кристаллы солей, которые раздражают и повреждают суставы.
- Инфекционные. Возникают после таких перенесённых заболеваний, как ОРВИ, гриппа, бруцеллёз, сальмонеллез, сифилис, гонорея, туберкулёз и т. д.
- Вторичные. Заболевания вызываются болезнью Рейтера, Бехтерева и т. д.
При возникновении заболевания уже на начальной стадии важно правильно определить причину его возникновения. На основе этого можно назначить правильное лечение воспалительного заболевания суставов.
Традиционное лечение полиартрита пальцев рук
Кто лечит полиартрит | Лечение Суставов
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института заболеваний суставов: «Вы будете поражены, насколько просто можно вылечить суставы просто принимая каждый день…
Читать далее »
Ревматоидный артрит – тяжелое воспалительное заболевание суставов. В основе лежит аутоиммунный процесс, антитела человека начинают атаковать его собственные ткани, из-за чего возникает воспаление и деформации суставов.
Эта проблема требует постоянного лечения и контроля за симптомами. Во время обострения артрита необходимо как можно скорее снизить активность процесса, а предотвратить появление новых приступов помогает поддерживающая терапия.
Санаторное лечение ревматоидного артрита является одним из способов предотвратить рецидивы заболевания. Такой метод лечения рекомендуется и при ювенильном артрите у детей.
Какие процедуры проводятся в санатории? Кому показано это лечение? В какие санатории нужно ехать, чтобы лечить ревматоидный артрит? Постараемся ответить на эти вопросы.
Показания к санаторному лечению

Существуют два критерия заболевания, по которым оцениваются показания к санаторному лечению ревматоидного артрита: активность воспаления и функциональная способность.
Чтобы лечение в санатории было эффективным и безопасным, активность ревматоидного артрита должна быть минимальной или вообще отсутствовать (заболевание в стадии ремиссии). Это означает следующее:
- Число припухших суставов на момент лечение минимально.
- Скорость оседания эритроцитов не повышена.
- АЦЦП и СРП умеренно увеличены или в пределах нормы.
- Нет активных внесуставных проявлений.
- По визуальной шкале пациент указывает высокое состояние собственного здоровья.
Отправить пациента в санаторий врач может только при сочетании минимальной активности с умеренной степенью ограничения активности. Это значит следующее:
- Самообслуживание сохранено.
- Возможно выполнение профессиональной деятельности.
- Может быть ограничена или сохранена непрофессиональная деятельность.
При выраженном пор
Содержание статьи
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…
Читать далее »
Проблемы с суставами беспокоят пациентов пожилого возраста и молодых людей. Естественное старение организма, бытовые, производственные и спортивные травмы, врождённые аномалии, нехватка двигательной активности объясняют большое количество патологий опорно-двигательного аппарата.
При дискомфорте в различных отделах костно-мышечной системы, дегенеративно-дистрофических и деструктивных процессах люди часто теряются при выборе специалиста. Какой врач лечит артриты и артрозы? Когда нужна помощь ортопеда-травматолога и хирурга? Когда не обойтись без консультации у ревматолога и артролога? Давайте разбираться.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Особенности патологий костно-мышечной системы
- К какому врачу обратиться
- Ревматолог
- Ортопед-травматолог
- Хирург
- Физиотерапевт
- Артроскопист
Особенности патологий костно-мышечной системы
Перед визитом к специалисту, занимающемуся терапией патологий костной, хрящевой и мышечной ткани, важно до мельчайших подробностей описать негативные признаки, которые заставили вспомнить о существовании узких специалистов. Чем полнее клиническая картина, тем проще специалисту поставить диагноз.
Беседа с пациентом – обязательный этап во время диагностики. Точный вердикт врач вынесет после проведения УЗИ проблемной зоны, МРТ (мягкие ткани, нервные корешки, сосуды), КТ (костная ткань). В большинстве случаев проводится рентгенография (кости, общая картина патологии, область локализации очага деструкции).
Краткая характеристика распространённых болезней опорно-двигательного аппарата:
- артрит. Воспалительный процесс отмечен в различных тканях сустава;
- артроз – дегенеративно-дистрофические изменения без явных признаков воспаления;
- остеохондроз – постепенное разрушение межпозвонковых дисков, разрастание остеофитов, поражение позвонков;
- спондилоартроз – негативные изменения всех элементов сустава, поражение межпозвонковых участков, суставных отростков;
- ревматизм – негативные процессы протекают в соединительной ткани не только суставов, но и затрагивают сердце, лёгкие, почки, эпидермис;
- остеопороз – снижение уровня минерализации костной ткани, постепенное разрушение костей по причине активного вымывания кальция, при нехватке витамина Д. Негативные процессы часто начинаются в климактерическом периоде у женщин при снижении уровня эстрогена;
- радикулит – защемление или воспаление чувствительных корешков спинного мозга;
- подагрический артрит или подагра – нарушается продуцирование и выведение мочевой кислоты. Отложение солей – уратов ухудшает состояние суставов, провоцирует мучительные бо
Полиартрит: причины, симптомы и лечение
Термин полиартрит используется для описания состояния, при котором поражаются более пяти суставов одновременно. Они могут быть вызваны различными другими состояниями артрита, такими как ревматоидный артрит, псориатический артрит и различные формы артрита, связанные с альфа-вирусом, включая чикунгунью.
Симптомы полиартрита проявляются так же, как и при артрите, с которым он связан.К ним относятся симптомы покраснения, припухлости и боли, с или без воспаления.
Что вызывает полиартрит?
При оценке различных причин полиартрита для диагностики важно, чтобы обученные специалисты учитывали многие факторы, включая количество пораженных суставов, воспаление суставов, другие симптомы, помимо боли в суставах, и являются ли пораженные суставы асимметричными или симметричными , Это обеспечит важную информацию о возможной основной причине, что приведет к правильной диагностике и эффективному лечению.
Существуют различные причины полиартрита, некоторые даже являются результатом вирусных инфекций. Причины полиартрита включают в себя:
Симптомы полиартрита
Как уже упоминалось, существует много различных причин полиартрита, каждая из которых может иметь определенные признаки и симптомы, которые могут помочь отличить одну от другой. Из всех присутствующих симптомов возможных состояний для диагностики полиартрита должно присутствовать наличие артрита, поражающего одновременно пять или более суставов, при этом история болезни пациента и физикальное обследование дают дополнительные подсказки.
Важно отметить, что не все пациенты будут испытывать одинаковые симптомы, даже с типичными признаками артрита. Например, у некоторых пациентов может быть только боль в суставах, в то время как другие могут чувствовать только тепло в суставах. Различные вирусные причины могут также способствовать отсроченному появлению симптомов, при этом инкубационный период полиартрита составляет всего три дня или целых три месяца. Первоначальным симптомом может быть, например, головная боль, при этом общие признаки полиартрита появляются не намного раньше.
Общие симптомы полиартрита включают в себя:
- Боль с или без воспаления
- Пять или более суставов, пораженных одновременно
- Покраснение суставов
- Тепло над суставами
- Отек сустава
- Лихорадка
- Непреднамеренная потеря веса
Суть в том, что диагноз полиартрита во многом зависит от количества и типа пораженных суставов, наличия воспаления, симметричного или асимметричного поражения суставов и любых других симптомов, не связанных конкретно с суставами.
Различные состояния здоровья, связанные с полиартритом
Острый невоспалительный полиартрит включает в себя:
- Гемоглобинопатия
- Амилоидная артропатия
Хронический невоспалительный полиартрит включает в себя:
Острый воспалительный полиартрит включает в себя:
- Вирусный артрит
- Сывороточная болезнь
- Лекарственный артрит
- Болезнь соединительной ткани
- Ревматическая лихорадка
- Палиндромный ревматизм
Хронический воспалительный полиартрит включает в себя:
- Ревматоидный артрит
- Недифференцированный полиартрит
- Воспалительный остеоартроз
- Смешанная болезнь соединительной ткани
- Волчанка
- Склеродермия
- полиартикулярный ювенильный идиопатический артрит
- Болезнь Стилла для взрослых
Диагностика полиартрита
Врач обычно проводит полную историю болезни и физическое обследование.Это обеспечит подсказки, необходимые для определения наиболее вероятной причины. Когда подозрение на конкретный диагноз достигнуто, медицинская визуализация в форме рентгеновских лучей или КТ может оказаться полезной в предоставлении доказательств в поддержку диагноза. Другие скрининговые тесты включают в себя анализы крови на предмет выявления маркеров заболеваний, физикальные обследования на предмет кожных нарушений и тестирование мышечной активности.
Лечение полиартрита
Зная, что полиартрит – это не отдельное заболевание само по себе, а термин, используемый для описания артрита, поражающего пять или более суставов, можно предположить, что ни одно лечение не будет эффективным для лечения всех симптомов полиартрита.Вирусные состояния, приводящие к состоянию, обычно проходят в течение шести недель, при этом контроль симптомов является основной формой лечения. Лечение полиартрита, как правило, включает лекарственные средства, которые уменьшают воспаление, и может включать одно или комбинацию из следующего:
Нестероидные противовоспалительные препараты: Уменьшают воспаление, блокируя действия простагландинов, которые являются веществами, которые играют роль в возникновении воспаления. Они также эффективны в уменьшении боли. Побочные эффекты включают желудочно-кишечные расстройства и язвы желудка .
Кортикостероиды: Помогают уменьшить воспаление, подавляя иммунный ответ. Эта форма лечения особенно эффективна при аутоиммунных заболеваниях, таких как системная красная волчанка. Эти препараты имеют тенденцию увеличивать вероятность развития остеопороза, что заставляет врачей назначать дополнительные препараты, такие как бисфосфонаты, для предотвращения потери костной массы.
Модифицирующие заболевание противоревматические препараты (DMARD): Предназначены для изменения течения различных заболеваний, которые могут вызывать полиартрит, и для их воздействия может потребоваться много недель.DMARDs работают, подавляя иммунную систему, возможно, приводя к другим условиям, вызванным инфекцией.
Препараты против TNF (фактор некроза опухоли): Фактор некроза опухоли вызывает воспалительные реакции при многих типах артрита, поэтому препараты против TNF блокируют это воспаление. К сожалению, это лечение сопровождается многими побочными эффектами, такими как переливание крови, лихорадка, озноб, боли в теле, головная боль и повышенная подверженность инфекциям.
Не все планы лечения основаны исключительно на лекарствах.Включение правильного режима тренировки может помочь вам уменьшить боль и ригидность вследствие полиартрита. Следующие упражнения могут быть полезны:
Растяжение: Помогает увеличить диапазон движений и может выполняться практически где угодно.
Плавание: Эта форма упражнений, также называемая гидротерапией, помогает снизить нагрузку на суставы и успокоить мышцы в пораженных регионах.
Tai Chi: Древнее китайское боевое искусство, которое, как известно, приносит много пользы для здоровья.
,
Артрит – NHS
Артрит является распространенным заболеванием, которое вызывает боль и воспаление в суставе.
В Великобритании более 10 миллионов человек страдают артритом или другими подобными заболеваниями, которые поражают суставы.
Артрит поражает людей всех возрастов, включая детей.
Информация:Рекомендации по коронавирусу
Если у вас артрит, и вы беспокоитесь о коронавирусе, вы можете получить консультацию по поводу коронавируса и артрита от Versus Arthritis.
Типы артрита
Остеоартрит и ревматоидный артрит являются 2 наиболее распространенными типами артрита.
Остеоартрит
Остеоартрит является наиболее распространенным типом артрита в Великобритании, поражающим почти 9 миллионов человек.
Это чаще всего развивается у людей в возрасте от 40 или старше.
Это также чаще встречается у женщин и людей с семейной историей этого заболевания.
Но это может произойти в любом возрасте в результате травмы или может быть связано с другими заболеваниями суставов, такими как подагра или ревматоидный артрит.
Остеоартрит изначально поражает гладкую хрящевую оболочку сустава. Это делает движение более сложным, чем обычно, что приводит к боли и скованности.
Как только хрящевая накладка начинает шероховатой и истонченной, сухожилия и связки должны работать усерднее.
Это может вызвать отек и образование костных отростков, называемых остеофитами.
Сильная потеря хряща может привести к растиранию кости на кости, изменению формы сустава и вытеснению костей из их нормального положения.
Наиболее часто поражаются суставы:
Узнайте больше об остеоартрите
Ревматоидный артрит
В Великобритании ревматоидным артритом страдают более 400 000 человек.
Часто начинается, когда человеку от 40 до 50 лет. Женщины страдают в 3 раза чаще, чем мужчины.
При ревматоидном артрите иммунная система организма воздействует на пораженные суставы, что приводит к боли и отекам.
Наружное покрытие (синовиальная оболочка) сустава – первое место, на которое влияют.
Это может затем распространиться по суставу, что приведет к дальнейшему набуханию и изменению формы сустава. Это может привести к разрушению кости и хряща.
Люди с ревматоидным артритом могут также развить проблемы с другими тканями и органами в их теле.
. Узнайте больше о ревматоидном артрите. все вместе.Другие проблемы могут включать отек сухожилий, глаз и крупных суставов.
Симптомы артрита
Существует множество различных видов артрита.
Симптомы, которые вы испытываете, будут различаться в зависимости от типа, который у вас есть.
Вот почему важно иметь точный диагноз, если у вас есть:
- боль в суставах, нежность и тугоподвижность
- воспаление в суставах и вокруг них
- ограниченное движение суставов
- теплая красная кожа над пораженным суставом
- слабость и потеря мышечной массы
Артрит и дети
Артрит часто связан с пожилыми людьми, но он также может повлиять на детей.
В Великобритании около 15 000 детей и молодых людей страдают от артрита.
Большинство видов детского артрита известны как ювенильный идиопатический артрит (ЮИА).
JIA вызывает боль и воспаление в 1 или более суставах в течение не менее 6 недель.
Хотя точная причина ЮИА неизвестна, симптомы часто улучшаются по мере взросления ребенка, то есть они могут вести нормальную жизнь.
Основные типы JIA:
Олиго-суставной JIA
Олиго-суставной JIA является наиболее распространенным типом JIA.Это затрагивает до 4 суставов в теле, чаще всего в коленях, лодыжках и запястьях.
Олиго-суставной ЮИА часто проходит без долговременного повреждения сустава.
Но есть риск, что у детей с этим заболеванием могут возникнуть проблемы со зрением, поэтому рекомендуются регулярные осмотры глаз у специалиста по уходу за глазами, называемого офтальмологом.
Полиартикулярная ЮИА (полиартрит)
Полиартикулярная ЮИА, или полиартрит, является вторым наиболее распространенным типом ЮИА и поражает 5 или более суставов.
Это может повлиять на ребенка любого возраста и может возникнуть внезапно или развиваться постепенно.
Симптомы полиартикулярного ЮИА сходны с симптомами ревматоидного артрита у взрослых.
Ребенок с этим заболеванием может также чувствовать себя плохо и иногда может иметь высокую температуру 38 ° C или выше.
Системное начало JIA
Системное начало JIA начинается с таких симптомов, как лихорадка, сыпь, нехватка энергии и увеличение желез. Позже, суставы могут стать опухшими и воспаленными.
Подобно многосуставному JIA, системное начало JIA может поражать детей любого возраста.
Артрит, связанный с энтезитом
Артрит, связанный с энтезитом, представляет собой тип ювенильного артрита, который часто поражает суставы ног и позвоночника, вызывая воспаление в местах прикрепления сухожилий к кости.
Это может вызвать скованность в шее и пояснице в подростковом возрасте.
Это также связано с болезненным состоянием глаз, которое называется острым увеитом.
Versus Arthritis имеет больше информации о различных типах ювенильного идиопатического артрита.
Лечение артрита
Существует нет лекарства от артрита, но есть много способов лечения, которые могут помочь замедлить его.
Лечение остеоартрита включает изменения образа жизни, лекарства и хирургическое вмешательство.
Лечение ревматоидного артрита направлено на замедление прогрессирования состояния и минимизацию воспаления суставов. Это помогает предотвратить повреждение суставов.
Лечение включает медикаментозное лечение, физиотерапию и хирургию.
Дополнительная информация, помощь и поддержка
Versus Arthritis предоставляет помощь и поддержку людям в Великобритании с артритом, а также их семьям и друзьям.
У них есть бесплатная телефонная линия, по которой можно позвонить для получения дополнительной информации и поддержки по телефону 0800 5200 520, с понедельника по пятницу, с 9:00 до 20:00.
Вы также можете посмотреть услуги по лечению артрита рядом с тем местом, где вы живете.
Узнайте больше о жизни с артритом
Информация:Руководство по социальному обеспечению и поддержке
Если вам:
- нужна помощь в повседневной жизни из-за болезни или инвалидности
- регулярно ухаживайте за кем-либо, потому что он болен, пожилой или инвалид, включая членов семьи
Наше руководство по уходу и поддержке объясняет ваши варианты и где вы можете получить поддержку.
Контент сообщества от HealthUnlockedПомогите нам улучшить наш сайт
Если вы закончили то, что делаете, можете ли вы ответить на несколько вопросов о вашем визите сегодня?
Примите участие в нашем опросе
Последняя проверка страницы: 14 декабря 2018 года
Срок следующей проверки: 14 декабря 2021 года
Лечение полиартрита в Пьештянах, Словакия
Артрит – это группа воспалительных заболеваний суставов. Артрит обычно понимают как моноартрит, то есть заболевание одного конкретного сустава, тогда как одновременное или последовательное поражение нескольких суставов называется полиартритом. Симптомом артрита является боль и возможны ограниченные движения в пораженном суставе, отек и локализованная лихорадка. В некоторых случаях артрит сопровождается лихорадкой, вялостью, лейкоцитозом, высоким уровнем СОЭ.Полиартрит лечится комплексно, в его основе лежит медикаментозная терапия (как правило, нестероидные противовоспалительные препараты с сильными поражениями – кортикостероидами и глюкокортикостероидами), физиотерапия, изменение образа жизни и санаторно-курортное лечение.
Лучшие спа-отели в Пьештянах по качеству лечения
Спа Отель Термия Палас 5 *
От 107 € за 1 день полный пансион и лечение
9,6 /10Спа-отель Бальнеа Сплендид Гранд 3 *
От 59 € за 1 день полный пансион и лечение
9,2 /10Спа-отель Balnea Esplanade 4 *
От 87 € за 1 день полный пансион и лечение
9,0 /10Спа-Отель Май 3 *
8,4 /10Спа-отель Бальнеа Сплендид 3 *
От 65 € за 1 день полный пансион и лечение
8,6 /10Спа-Отель Про Патрия 2 *
8,6 /10 Показать все спа отели в городе ПьештяныМарина Починская Лидер службы поддержки
Медицинская консультация
Бесплатная помощь врача-курорта
Если у вас возникли трудности с выбором курорта или спа-отеля, который подходит для лечения ваших заболеваний, воспользуйтесь бесплатной консультацией курортного врача Елены Хорошевой.
Задайте свой вопрос здесьЕлена Хорошева Главный врач sanatoriums.com
,Псориатический артрит – это хроническое воспалительное заболевание суставов, связанное с псориазом. Псориаз может поражать суставы, кожу и ногти, кожу головы, череп, позвоночник, пальцы рук и ног, вызывая их воспаление и болезненность.
Псориатический артрит (PsA) возникает, когда сверхактивная иммунная система ошибочно атакует здоровые ткани. Однако пока не ясно, почему у некоторых людей с псориазом развивается ПА, а у других нет.
Нет точного теста на ПА.
Для диагностики этого состояния врач:
- проведет подробный медицинский анамнез
- проведет физический осмотр
- проведет дополнительные диагностические тесты
Визуальные тесты на PsA могут обнаружить воспаление в суставах, и особенно крестцово-подвздошных суставов (SI суставов), в малом тазу.
Эта информация может помочь врачу поставить диагноз и исключить другие возможные причины.
Если врач считает, что у человека может быть ПА, он направит его к ревматологу, специалисту по суставным заболеваниям, для оценки.
Ревматолог попытается исключить другие виды артрита, такие как ревматоидный артрит, остеоартрит и подагра.
Они часто заказывают следующие тесты для постановки диагноза:
- Уровень оседания эритроцитов (СОЭ) и уровень С-реактивного белка (СРБ). Эти анализы крови измеряют воспаление в организме.
- Полный анализ крови, функции почек и электролитов, а также тесты печени.
- МРТ и рентген пораженных суставов: МРТ и УЗИ могут обнаружить любой износ и воспаление в суставах раньше, чем рентген.
- Антитела к ревматоидному фактору (RF) и антициклическим цитруллинированным пептидам (CCP): если у человека есть эти антитела, врач может рассмотреть диагноз ревматоидного артрита, а не PsA.
- Антиядерные антитела (ANA): эти антитела могут присутствовать у людей с ПА.
Пять специфических моделей воспаления могут помочь ревматологам справиться с ПА.
Шаблоны:
- Асимметричный олигоартикулярный артрит : Это затрагивает четыре или меньше суставов, и симптомы обычно затрагивают ноги и другие крупные суставы.Это не происходит с обеих сторон тела.
- Симметричный полиартрит : поражает пять и более суставов. Часто это маленькие суставы рук и ног и более крупные, несущие суставы. Если это происходит в одном суставе на правой стороне тела, это также повлияет на соответствующий сустав на левой стороне. Иногда это может выглядеть как ревматоидный артрит.
- Дистальный артрит : Это затрагивает маленькие суставы, самые близкие к ногтям в пальцах рук и ног.
- Артрит mutilans : Это самая тяжелая, деструктивная форма ПА. Это может привести к укорочению пораженных пальцев рук и ног из-за серьезного разрушения кости.
- Спондилоартрит : Это влияет на суставы нижней части спины и таза. Боль в спине и утренняя скованность являются основными симптомами.
Диагностика ПА должна соответствовать критериям CASPAR.
У человека часто бывает диагноз воспалительного заболевания суставов, если его симптомы включают в себя:
- болезненные и опухшие суставы
- острая жесткость, которая ограничивает движение, особенно утром
Для диагностики ПА с использованием критериев CASPAR, человек также должен иметь как минимум три точки из следующих признаков:
- текущий активный псориаз (2 балла)
- личная история псориаза, если только не присутствует текущий псориаз (1 балл)
- семейный анамнез псориаза, если только текущий псориаз присутствует или имеется личный анамнез псориаза (1 балл)
- текущий или предыдущий дактилит, также известный как «колбасные пальцы», когда пальцы рук или ног опухшие (1 балл)
- новообразование новой кости возле сустава, который является видимые на рентгеновском снимке (1 балл)
- отрицательный ревматоидный фактор (РЧ) (1 балл)
- определенные проблемы с ногтями, такие как ямка на ногтях и отделение от ногтевое ложе (1 балл)
Эти критерии CASPAR имеют специфичность 98.7 процентов и чувствительность 91,4 процента для диагностики ПА.
Симптомы PsA варьируются от легкой до тяжелой. Как правило, у людей бывают хорошие и плохие дни.
Share on PinterestApart от боли в суставах, усталость является распространенным симптомом псориатического артрита.В хороший день симптомы могут быть едва заметны. Вспышка, с другой стороны, может быть чрезвычайно болезненной.
Обычно появляется один или несколько из следующих симптомов:
- общая усталость
- нежность, боль и припухлость над сухожилиями
- опухшие пальцы рук и ног
- боль в суставах с опуханием и тугоподвижностью
- уменьшение диапазона движения
- скованность в суставах по утрам
- смена ногтей, в том числе прорезание ногтей и отделение ногтей от ногтевого ложа
Люди с псориазом, которые испытывают постоянную боль, отек или скованность в суставах, должны обратиться к врачу.
Часто может потребоваться некоторое время, чтобы поставить диагноз ПА. В течение этого времени человек подвергается риску прогрессирующего повреждения суставов и инвалидности.
Тем не менее, долгосрочные перспективы лечения ПА являются хорошими, особенно если диагноз ранний, и человек соблюдает соответствующий план лечения.
Существует множество различных вариантов лечения ПА, в зависимости от того, насколько серьезным является состояние.
Лечение будет направлено на:
- уменьшение симптомов
- замедление прогрессирования заболевания
- позволяет суставам работать максимально эффективно
- улучшение качества жизни человека
- предотвращение или минимизация осложнений
В 2015 году две группы экспертов, Группа по исследованию и оценке псориаза и псориатического артрита (GRAPPA) и Европейская лига против ревматизма (EULAR), дали рекомендации, чтобы помочь ревматологам выбрать оптимальный курс действий для лечения PsA.
В целом их рекомендации были следующими:
НПВП
Рекомендации GRAPPA рекомендовали использовать нестероидные противовоспалительные препараты (НПВП) в качестве терапии первой линии для суставов, которые болезненны, но еще не подвержены риску повреждения.
НПВП блокируют выработку простагландинов, которые сигнализируют иммунной системе организма о воспалительной реакции.
Распространенными безрецептурными НПВП являются ибупрофен и напроксен натрий.
Внутрисуставная инъекция
Инъекция местной инъекции кортикостероида в пораженные суставы может временно облегчить воспаление.
Синтетические DMARDs
Врач может ввести модифицирующее заболевание противоревматическое лекарственное средство (DMARD), чтобы помочь замедлить прогрессирование заболевания. Оральные низкомолекулярные (ОСМ) лекарственные средства представляют собой вид небиологической терапии, модифицирующей заболевание.
Апремиласт (Otezla) является одним из видов лекарств OSM. Апремиласт работает, блокируя фермент, который управляет иммунными и воспалительными процессами.
Биологические DMARD
Наконец, в рекомендациях 2015 года рекомендовалось предложить специальный подкласс DMARD, называемый ингибиторами фактора некроза опухоли (TNFI), если симптомы не реагировали эффективно на другие DMARD.
TNFIs работают, блокируя определенный белок, который производят иммунные клетки. Этот белок дает сигнал другим клеткам начать воспалительный процесс.
Более новые биопрепараты, такие как устекинумаб (Стелара), работают, блокируя два белка, которые вызывают воспаление.
Другие, такие как ассекукинумаб (Cosentyx), икэкизумаб (Taltz) и силик (Brodalumab), нацелены на другой белок.
В 2018 году Американский колледж ревматологии и Национальный фонд псориаза выпустили новые рекомендации по лечению псориатического артрита.
В рекомендациях рекомендуется подход «подход к цели» для всех пациентов. Это означает, что вариант лечения будет сосредоточен на конкретной цели.
Врачи могут также обсудить с индивидуумом возможность использования биопрепаратов TNFI в качестве варианта лечения первой линии. Они могут решить назначить эти препараты вместо препаратов OSM.
Врачи будут продолжать назначать препараты OSM – например, тофацитиниб (Кселянз) – для людей, которые по какой-то причине не могут использовать терапию TNFI.
Люди, которые не должны использовать лечение TNFI, включают людей с:
- застойной сердечной недостаточностью
- предыдущими серьезными инфекциями или рецидивирующими инфекциями
- демиелинизирующим заболеванием или другим аутоиммунным заболеванием, таким как волчанка
Новые рекомендации также делают сильный рекомендация избегать или бросить курить.Это очень важно, так как курение может спровоцировать псориаз, ПА и ревматоидный артрит.
Они также рекомендуют:
- физиотерапия
- трудотерапия
- потеря веса, при необходимости
- упражнение
- массаж
Ряд других вариантов образа жизни, диетические факторы и дополнительные методы лечения могут помочь ослабить симптомы PSA. Узнайте больше здесь.
Псориатический артрит является прогрессирующим заболеванием.Если не лечить, это приведет к потере функции в пораженных суставах. Тем не менее, лечение может облегчить симптомы и может замедлить прогрессирование заболевания.








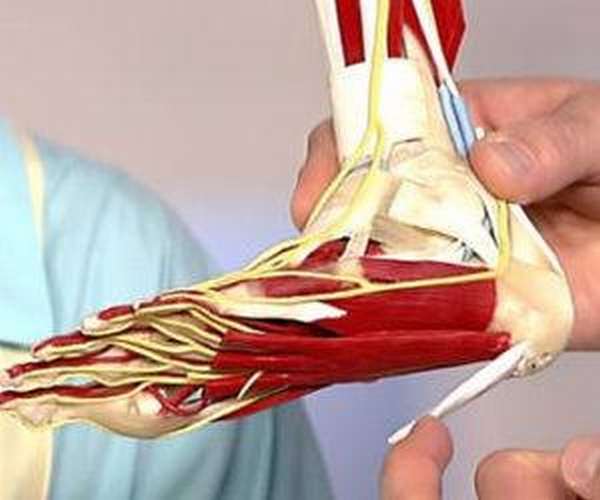



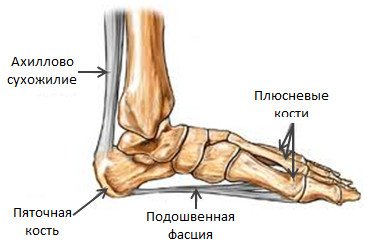
 Ankle painful — skeleton x-ray, 3D Illustration medical concept.
Ankle painful — skeleton x-ray, 3D Illustration medical concept. Плантарный фасцит стопы вызывает пяточную шпору
Плантарный фасцит стопы вызывает пяточную шпору





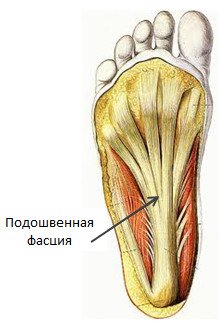




 Плантарный фасциит относится к заболеваниям костной системы и соединительной ткани.
Плантарный фасциит относится к заболеваниям костной системы и соединительной ткани.





 Мужская репродуктивная система
Мужская репродуктивная система Простата здоровая и простатит
Простата здоровая и простатит Злокачественная опухоль
Злокачественная опухоль Аденома предстательной железы
Аденома предстательной железы Острым простатитом называют острое воспаление предстательной железы, вызванное проникновением инфекции
Острым простатитом называют острое воспаление предстательной железы, вызванное проникновением инфекции





 См. Информацию для пациентов о подошвенном фасциите, написанную авторами этой статьи.
См. Информацию для пациентов о подошвенном фасциите, написанную авторами этой статьи. О влиянии бани на организм известно давно, потому что при комбинации пара, очищенной воды, древесины и температуры в человеческом теле активируются разные процессы, отвечающие за выведение токсинов, обновление.
О влиянии бани на организм известно давно, потому что при комбинации пара, очищенной воды, древесины и температуры в человеческом теле активируются разные процессы, отвечающие за выведение токсинов, обновление. Лечить остеохондроз и болезни суставов можно не только аппаратными процедурами или таблетками, но и баней, так как пар заставляет активизировать процесс обновления, улучшения кровообращения, обновления клеток.
Лечить остеохондроз и болезни суставов можно не только аппаратными процедурами или таблетками, но и баней, так как пар заставляет активизировать процесс обновления, улучшения кровообращения, обновления клеток. Посещение бани и парилки при шейном остеохондрозе может оказывать прямое или частичное воздействие, когда наблюдается улучшение кровообращения в позвоночнике и шее, выведение токсинов, снятие напряжения, расслабление и обезболивающий эффект.
Посещение бани и парилки при шейном остеохондрозе может оказывать прямое или частичное воздействие, когда наблюдается улучшение кровообращения в позвоночнике и шее, выведение токсинов, снятие напряжения, расслабление и обезболивающий эффект. Лечение остеохондроза поясничного отдела при помощи бани использовали давно, хотя в комбинации с остеопатией.
Лечение остеохондроза поясничного отдела при помощи бани использовали давно, хотя в комбинации с остеопатией. Если наблюдается остеохондроз грудного отдела, то при посещении бани и парилки важно не переохлаждаться, не делать растирания снегом.
Если наблюдается остеохондроз грудного отдела, то при посещении бани и парилки важно не переохлаждаться, не делать растирания снегом. Посещать баню и парилку при остеохондрозе можно только после разрешения врача, потому что наличие запущенной фазы болезни, подагры, сердечных болезней или патологий может сыграть не на руку больному.
Посещать баню и парилку при остеохондрозе можно только после разрешения врача, потому что наличие запущенной фазы болезни, подагры, сердечных болезней или патологий может сыграть не на руку больному. Есть и ряд противопоказаний, при которых посещать баню, парилку для лечения остеохондроза запрещается. Об этом нужно заранее сообщить врачу и получить его рекомендации.
Есть и ряд противопоказаний, при которых посещать баню, парилку для лечения остеохондроза запрещается. Об этом нужно заранее сообщить врачу и получить его рекомендации.
 Существует и особые хитрости, которые можно использовать в бане или парилке при лечении остеохондроза. Рекомендуется брать не только чай, но и мед, которым нужно намазать шею или поясницу перед парилкой.
Существует и особые хитрости, которые можно использовать в бане или парилке при лечении остеохондроза. Рекомендуется брать не только чай, но и мед, которым нужно намазать шею или поясницу перед парилкой.





 Загрузка…
Загрузка… К сожалению, для миллионов людей, страдающих от остеохондроза, нет единого метода лечения. Как нет его и для людей, страдающих гипертонией, импотенцией и многими другими заболеваниями.
К сожалению, для миллионов людей, страдающих от остеохондроза, нет единого метода лечения. Как нет его и для людей, страдающих гипертонией, импотенцией и многими другими заболеваниями. При остеохондрозе можно ходить в баню один раз в три дня в течение 10 дней. Не стоит долго сидеть в парной, потому что это может создать чрезмерную нагрузку на сердце, сосуды и легкие.
При остеохондрозе можно ходить в баню один раз в три дня в течение 10 дней. Не стоит долго сидеть в парной, потому что это может создать чрезмерную нагрузку на сердце, сосуды и легкие.



 Для синдрома Марфана характерно наличие длинных пальцев на руках больного.
Для синдрома Марфана характерно наличие длинных пальцев на руках больного. При проведении теста большой палец легко выходит за пределы ладони при его размещении поперек нее.
При проведении теста большой палец легко выходит за пределы ладони при его размещении поперек нее. Для лечения заболевания назначается Остеогенон.
Для лечения заболевания назначается Остеогенон.
















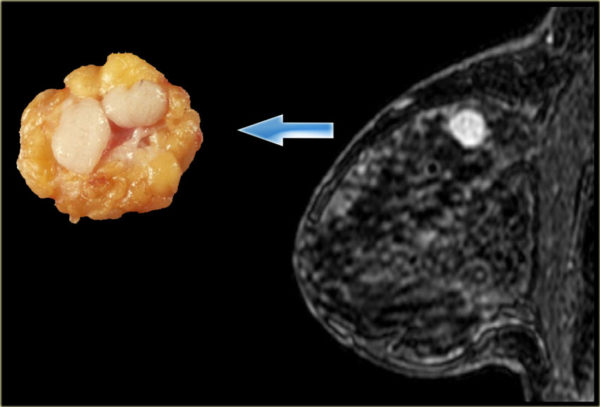
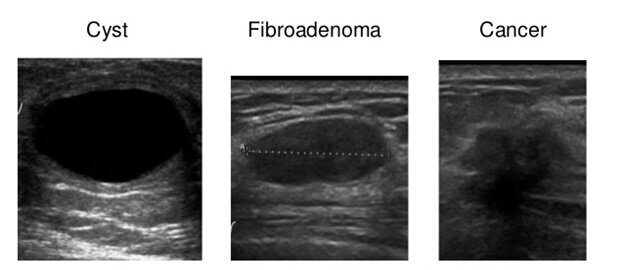
 Фиброаденома молочной железы – это очень распространенное доброкачественное заболевание груди.
Фиброаденома молочной железы – это очень распространенное доброкачественное заболевание груди.




















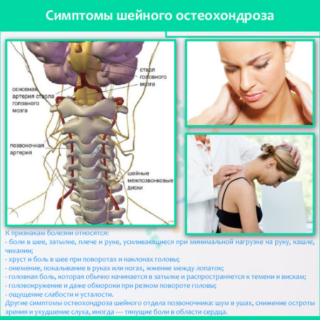 Напряженный ритм жизни, сидячая работа или, наоборот, трудовая деятельность, связанная с тяжелыми нагрузками, – все это отражается на состоянии позвоночника. Межпозвоночные диски начинаю деформироваться, нарушается их целостность. В результате происходит защемление кровеносных сосудов и нервов в шейном отделе. Если патология остается без лечения, это может привести к спазму сосудов и повреждению головного мозга.
Напряженный ритм жизни, сидячая работа или, наоборот, трудовая деятельность, связанная с тяжелыми нагрузками, – все это отражается на состоянии позвоночника. Межпозвоночные диски начинаю деформироваться, нарушается их целостность. В результате происходит защемление кровеносных сосудов и нервов в шейном отделе. Если патология остается без лечения, это может привести к спазму сосудов и повреждению головного мозга. Хорошего эффекта в лечении можно достичь при помощи лечебной физкультуры, физиотерапевтических методов. Собственную методику разработал врач Сергей Бубновский. Она состоит из комплекса лечебных упражнений. Ключевой особенностью является составление программ индивидуальных занятий после прохождения обследования. Перед началом ЛФК нужно установить локализацию боли.
Хорошего эффекта в лечении можно достичь при помощи лечебной физкультуры, физиотерапевтических методов. Собственную методику разработал врач Сергей Бубновский. Она состоит из комплекса лечебных упражнений. Ключевой особенностью является составление программ индивидуальных занятий после прохождения обследования. Перед началом ЛФК нужно установить локализацию боли. Показания к выполнению упражнений Бубновского при остеохондрозе шейного отдела позвоночника:
Показания к выполнению упражнений Бубновского при остеохондрозе шейного отдела позвоночника: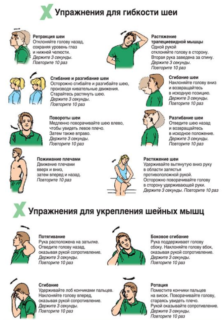 Комплекс упражнений, разработанный доктором Бубновским, основан на принципах кинезитерапии и двигательной терапии. Выполнение этой гимнастики помогает активизировать все системы в организме, избавиться от воспалительного процесса в позвоночнике.
Комплекс упражнений, разработанный доктором Бубновским, основан на принципах кинезитерапии и двигательной терапии. Выполнение этой гимнастики помогает активизировать все системы в организме, избавиться от воспалительного процесса в позвоночнике. Доктор Бубновский выпустил книгу «Остеохондроз – не приговор». Также можно просмотреть видео с этапами гимнастики.
Доктор Бубновский выпустил книгу «Остеохондроз – не приговор». Также можно просмотреть видео с этапами гимнастики. Лечение остеохондроза часто отнимает огромное количество времени, особенно если речь идет о воспалении в шейном отделе.
Лечение остеохондроза часто отнимает огромное количество времени, особенно если речь идет о воспалении в шейном отделе. Гимнастика доктора Бубновского – это особая физкультура, в сущности которой лежит кинезитерапия и терапия при помощи движений. Это способствует активизации всех систем организма для избавления от воспалений в позвонках.
Гимнастика доктора Бубновского – это особая физкультура, в сущности которой лежит кинезитерапия и терапия при помощи движений. Это способствует активизации всех систем организма для избавления от воспалений в позвонках. Чтобы упражнения по методу доктора Бубновского в терапии остеохондроза были действенными, проводите их только после диагностики врача и при наличии таких показаний:
Чтобы упражнения по методу доктора Бубновского в терапии остеохондроза были действенными, проводите их только после диагностики врача и при наличии таких показаний: Чтобы восстановить состояние позвоночника, избавиться от шейного остеохондроза, необходимо выполнять такие упражнения по методике Бубновского:
Чтобы восстановить состояние позвоночника, избавиться от шейного остеохондроза, необходимо выполнять такие упражнения по методике Бубновского:
 Для укрепления позвоночника, профилактики шейного и поясничного остеохондроза был разработан и тренажёр Бубновского, занятия на котором стоит проводить в больнице, но не в домашних условиях.
Для укрепления позвоночника, профилактики шейного и поясничного остеохондроза был разработан и тренажёр Бубновского, занятия на котором стоит проводить в больнице, но не в домашних условиях.
 Достоинствами тренировок по методу Бубновского для избавления от шейного или грудного воспаления можно считать:
Достоинствами тренировок по методу Бубновского для избавления от шейного или грудного воспаления можно считать:








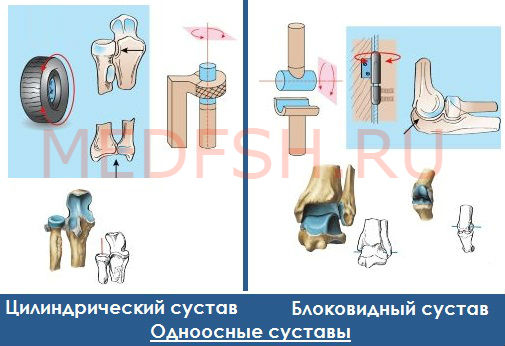
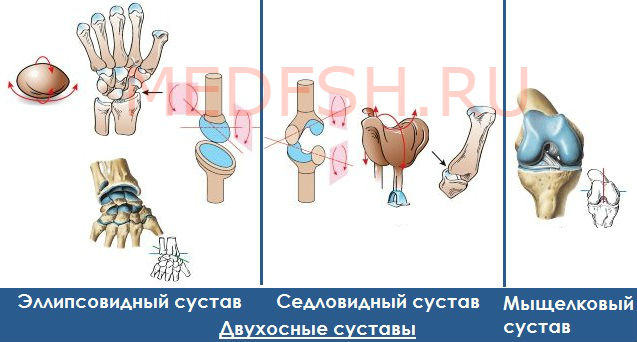
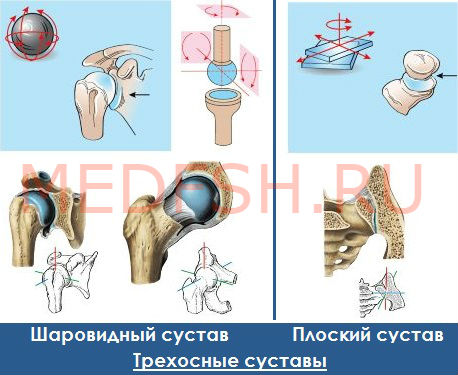
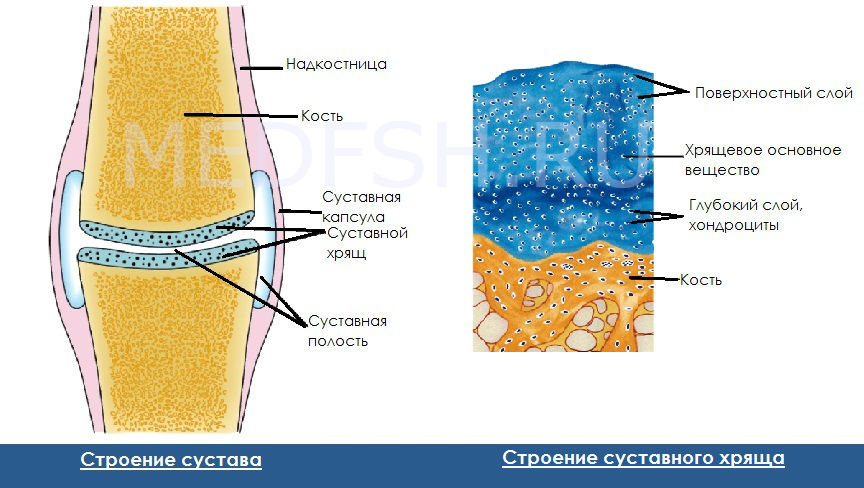

 Загрузка…
Загрузка…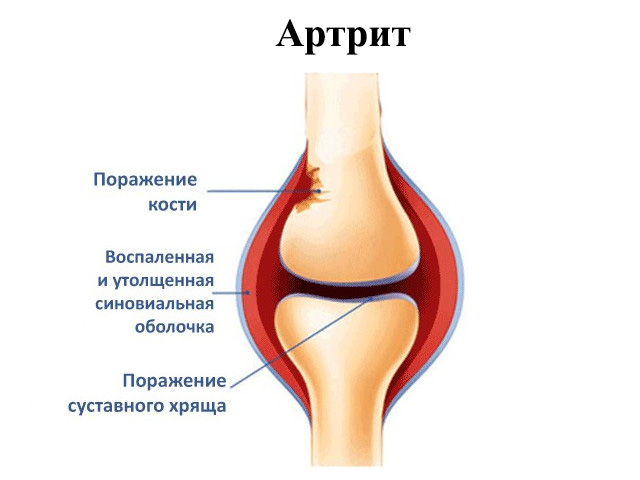





 Всегда поддерживайте и развивайте иммунитет своего ребенка
Всегда поддерживайте и развивайте иммунитет своего ребенка Только качественное обследование поможет выявить истинные причины заболевания
Только качественное обследование поможет выявить истинные причины заболевания [15], [16], [17]
[15], [16], [17]

 КАТЕГОРИИ
КАТЕГОРИИ 











 На первоначальной стадии межпозвонковые изменения незаметны, но со временем наблюдается ослабление дисков, позвоночного отдела и шейных подвижных соединений. У человека начинает болеть голова, ощущается тяжесть в плечевой области и шее.
На первоначальной стадии межпозвонковые изменения незаметны, но со временем наблюдается ослабление дисков, позвоночного отдела и шейных подвижных соединений. У человека начинает болеть голова, ощущается тяжесть в плечевой области и шее. Плюсы от выполнения гимнастики для воротниковой зоны по методике Шишонина такие:
Плюсы от выполнения гимнастики для воротниковой зоны по методике Шишонина такие: При остеохондрозе в затылочной области лечащий доктор может назначить занятия ЛФК. Цикл упражнений подбирает врач, который проводит лечебную физкультуру.
При остеохондрозе в затылочной области лечащий доктор может назначить занятия ЛФК. Цикл упражнений подбирает врач, который проводит лечебную физкультуру.






 Цикл тренировочных занятий гимнастикой, прописанный больным для лечебной терапии шейного остеохондроза врачом Шишониным, помогает решить множество проблем на этом участке.
Цикл тренировочных занятий гимнастикой, прописанный больным для лечебной терапии шейного остеохондроза врачом Шишониным, помогает решить множество проблем на этом участке.