Чем лечить остеоартроз голеностопного сустава: Как лечить остеоартроз голеностопного сустава
Как лечить остеоартроз голеностопного сустава
Деформирующий остеоартроз голеностопного сустава – это патология голеностопа, сопровождающаяся повреждением хряща и его ранним разрушением. Как правило, в процесс вовлекается костная ткань, суставная оболочка, связки и мышцы.
Важно! К остеоартрозу имеют склонность женщины, перешагнувшие рубеж 45 лет. Если говорить об общем масштабе болезни, она поражает 15% населения планеты. Остеоартроз голеностопного сустава – наиболее типичная форма данного заболевания, которое занимает одно из ведущих мест по тяжести патологий двигательной функции.
Причины, приводящие к остеоартрозу
Существуют три основные причины, вызывающие развитие деформирующего артроза голеностопа:
- Самая распространенная причина – травмы голеностопа.
- Дисплазия – врожденная патология формирования тканей сустава.
- Хронический воспалительный процесс, приводящий к развитию вторичного остеоартроза. Вторичным называется остеоартроз, возникший на фоне другой патологии.
Кроме этих непосредственных причин заболевания существуют еще и факторы риска. К ним относятся:
- Врожденные или наследственные заболевания костного аппарата и соединительной ткани, мутации в ДНК.
- Внешние воздействия среды обитания пациента (интоксикации, переохлаждение, хронические микротравмы и операции на суставах).
- Дефицит некоторых элементов в питании и витаминов, метаболические нарушения.
- Ожирение.
- Заболевания эндокринной системы и синтеза гормонов (сюда же относится и период менопаузы у женщин).
Симптомы артроза
 Деформирующий остеоартроз голеностопного сустава проявляется болью. При нагрузках на сустав боль усиливается и исчезает в состоянии покоя. Дискомфорт и тупые ноющие болевые ощущения могут беспокоить пациента и ночью. Это объясняется застоем венозной крови в пораженной костной ткани.
Деформирующий остеоартроз голеностопного сустава проявляется болью. При нагрузках на сустав боль усиливается и исчезает в состоянии покоя. Дискомфорт и тупые ноющие болевые ощущения могут беспокоить пациента и ночью. Это объясняется застоем венозной крови в пораженной костной ткани.
Обычно в утренние часы возникают так называемые стартовые интенсивные боли, которые очень быстро уменьшаются по мере того, как человек «расхаживается». Такое состояние возникает из-за трения костных поверхностей друг о друга.
При деформирующем артрозе 2-й и 3-й степени возникает скованность и ограничение подвижности в суставе. Это связано с присутствием в суставной полости фрагментов разрушения костной и хрящевой ткани. Эта же самая причина может спровоцировать заклинивание ноги в определенном положении.
Если артрозу голеностопа 1-й степени сопутствует воспалительный процесс, высока вероятность припухлости, покраснения и повышения температуры кожных покровов в зоне голеностопного сустава.
По мере прогрессирования остеоартроза (последующие степени развития заболевания) костная ткань разрастается, что является причиной деформации и больших функциональных изменений в суставах
Лечение артроза голеностопа 1-й и 2-й степени
Лечение заболевания должно быть направлено на:
- выявление вызвавшей болезнь причины и устранение ее;
- снятие синдрома боли;
- обеспечение суставу подвижности;
- замедление процессов разрушения костной и хрящевой ткани.
В первую очередь на больной сустав необходимо снизить нагрузку. Для этого полным людям нужно сбросить лишний вес, всем остальным больным ограничить физическую активность и сократить длительность ходьбы. В отягченных ситуациях возможно временное пользование тростью либо костылями.
 Лечение лекарственными препаратами заключается в назначении нестероидных противовоспалительных средств. Эти медикаменты устраняют признаки воспаления, уменьшают боль, однако не оказывают воздействия на непосредственную причину остеоартроза.
Лечение лекарственными препаратами заключается в назначении нестероидных противовоспалительных средств. Эти медикаменты устраняют признаки воспаления, уменьшают боль, однако не оказывают воздействия на непосредственную причину остеоартроза.
Препараты могут быть представлены любой лекарственной формой (гели, мази, инъекции), используются обезболивающие таблетки при болях в суставах.
Обратите внимание! Поскольку эта группа лекарств отрицательно влияет на слизистую желудка, при их длительном применении следует консультироваться с врачом. Лечение артрозов всегда предполагает использование мазей, кремов и гелей на основе НПВС.
При артрозе голеностопа 1-й степени весьма эффективны хондопротекторы – препараты восстанавливающие структуру хряща. Их можно вводить прямо внутрь сустава в комплексе с глюкокортикостероидными гормонами.
Физиотерапевтическое лечение основано на восстановлении двигательной функции голеностопа, улучшении питания сустава и его кровоснабжения. Чаще всего при артрозе используют:
- УВЧ-терапию;
- магнитотерапию;
- лазерное облучение;
- электрофорез с гидрокортизоном и анальгином;
- аппликации теплого парафина.
ЛФК при артрозе
Немалую роль при лечении остеоартроза играет ежедневная лечебная физкультура. В целях укрепления связочного аппарата ортопеды при деформирующем остеоартрозе назначают лечебную гимнастику.
Исходное положение: лежа на спине с вытянутыми и расслабленными ногами. Обе стопы попеременно поворачивать внутрь и наружу. В упражнении не должно быть резких движений, амплитуда минимальная. В том же ИП вращать стопами по часовой стрелке и против нее.
 Упражнение № 2
Упражнение № 2
Выполнять имитацию ходьбы сидя на низком стуле. Пятки и носки нужно поочередно поднимать и опускать.
Стоя на небольшом возвышении носками, опускать пятки ниже него. Чтобы не потерять равновесия, нужно за что-нибудь придерживаться.
Каждое из этих упражнений необходимо выполнять минимум 3 раза в день. Только так можно достигнуть желаемого результата. При значительной деформации костной ткани и ее разрастании прибегают к оперативному вмешательству.
В отличие от коленного и тазобедренного суставов голеностопный диартроз протезируют крайне редко. Намного чаще применяют метод удаления лишней ткани.
Лечение народными средствами
Лечение артроза голеностопа народными средствами на начальных стадиях заболевания может оказаться эффективным. Оно позволяет уменьшить болевой синдром и воспалительные изменения. Пациент дома может самостоятельно приготовить несколько мазей.
- Дать рису набухнуть и измельчить его блендером. Смешать кашицу с вазелином и делать на ночь компресс.
- Порошок полыни, глицерин и оливковое масло нагреть на водяной бане и настаивать 2 дня. Далее состав нужно процедить и поместить в холодильник для хранения. Больной голеностопный сустав мазать каждый день утром и вечером.
- Лист ягоды брусники настаивают на кипятке 30 минут. Настой нужно принимать перед едой по 30 мл.
- Смесь оливкового масла и чеснока в пропорции 10:1 следует принимать перед завтраком по ½ чайной ложки.
Несвоевременно начатое лечение артроза голеностопного сустава чревато быстрым разрушением хряща и кости. Оба эти явления будут прогрессировать. Поэтому, заметив у себя первые признаки заболевания, нужно немедленно обратиться к врачу.
Более того, о своем здоровье нужно вспоминать не в тот момент, когда оно пошатнулось. Для предотвращения артроза необходима постоянная профилактика: физические упражнения и контроль собственного веса.
Остеоартроз голеностопного сустава
Неуклонный рост и прогрессирование заболевания среди населения побуждает больше исследовать болезнь, проводить лечение. Дистрофические заболевания суставов считаются частой патологией, с которой к практикующим врачам обращаются пациенты довольно поздно. Основной жалобой становится боль, а болевой синдром проявляется разным образом. С остеоартрозом сталкиваются профессионалы разных медицинских профилей. Главной задачей при изучении остеоартроза становится определение основных симптомов и эффективных лечебных мероприятий.
Голеностопный сустав считается частой локализацией остеоартроза. Остеоартроз голеностопного сустава — патология с прогрессирующим хроническим течением, с лежащим в основе нарушением метаболизма и структуры хрящевой ткани. Патологический процесс в дальнейшем приводит к дистрофическим и деструктивным изменениям хряща.
Главной жалобой становится боль, имеющая механический характер. Возникает она после дневной нагрузки на голеностоп, уменьшается после ночного покоя, что связано с уменьшением амортизационной функции суставных структур при нагрузках. Характерна «стартовая» боль, начинающаяся после отдыха, проходящая во время движений.

Стадии заболевания
Согласно клинической симптоматике, результатам дополнительных методов исследования, выделяют три стадии течения патологии.
В первой, начальной стадии болезни патологические нарушения выражены в незначительной степени, сосредоточены интраартикулярно. Пациентов беспокоит болезненность в области голеностопа, возникающая при физической нагрузке и купирующаяся в покое. При осмотре сустав безболезнен, возникают болезненные ощущения при воспалении, носящем реактивный характер. Сустав незначительно ограничен в движениях, однако даже на этом этапе болезни пациент щадяще относится к пораженному суставу. При развитии болезни функция голеностопа не нарушена, изменения мешают активной жизнедеятельности лишь работникам физического труда.
На рентгенологических снимках при указанной степени болезни определяется неровность и небольшое сужение щели сустава, остеофиты, окружающие суставную впадину. Форма соединяющихся поверхностей суставов без изменений. Если присоединяется реактивный синовиит, щель сустава, наоборот, расширена.
Воспаление реактивного характера чаще вызывается избыточной нагрузкой на сустав. После прекращения провоцирующего фактора и противовоспалительной терапии патологический процесс уменьшается либо проходит за 3-5 суток.

Первые признаки деструктивных изменений в голеностопе определяют при артроскопии и гистологическом исследовании. При пункционном анализе внутрисуставной жидкости выявляется увеличенное количество протеогликанов, снижение изомеров хондроитинсульфатов, уменьшается их соотношение.
В результате иммунологического исследования сыворотки крови определяются антитела к коллагену и прочим белкам хряща сустава.
Во второй степени болезни нарушения обнаруживаются внутри сустава и в экстраартикулярных тканях. Суставной синдром выражен. Боль проявляет постоянный характер, незначительно уменьшается в период покоя, однако полного прекращения не происходит. При осмотре сустава окружающие его ткани болезненны. Размах движений в пораженном голеностопе снижается наполовину. Мышцы, производящие движения в больном голеностопном суставе, атрофируются. Определяется ощутимые нарушения функциональной способности сустава. Трудоспособность пациентов резко снижается, способность к самообслуживанию сохраняется. Лица, связанные с физической нагрузкой, вынуждены пробовать себя в другой специальности либо приобретать инвалидность.
На рентгенологическом снимке определяется выраженное сужение щели сустава и неровность ее контура по причине деструкции суставного хряща в зонах с наибольшей нагрузкой. Выявляется немалое количество остеофитов (костных разрастаний), склероз замыкательных пластинок, изменение конфигурации соединяющихся суставных поверхностей. Иммунологические и биохимические отклонения аналогичны первой степени остеопороза.

Третья стадия болезни характеризуется интаартикулярными и экстаартикулярными изменениями, общим ухудшением состояния организма. Болевой синдром носит постоянный характер, выражен при различных движениях. Определяется резкая болезненность во время пальпации голеностопных суставов и окружающих тканей. Движения в пораженном суставе крайне резко ограничены, возможно их выполнение исключительно в одной плоскости. Прогрессирует атрофия мышц, развивается контрактура сустава. Функция голеностопа крайне снижена, часто теряется окончательно. Это вынуждает пациентов пользоваться различными приспособлениями для разгрузки конечностей.
Рентгенологический снимок показывает резкое изменение суставной щели в сторону сужения в результате частичного или полного разрушения хряща сустава. Деформирующий остеоартроз голеностопного сустава — патологические изменения, наблюдающиеся при третьей стадии остеартроза. Форма сустава сильно изменена. Суставные поверхности и разросшиеся остеофиты соприкасаются в местах наибольшей нагрузки, либо по всей поверхности. Костные разрастания способны надвигаться на смежные участки костной ткани, резко затрудняя движения и деформируя суставы.
При исследовании внутрисуставной жидкости и иммунологическом анализе крови выявляют изменения, характерные для разрушения хрящевой ткани, перечисленные при описании первой стадии.
Изменения в организме представлены астеническим синдромом, как при любом длительном заболевании.

Лекарственные методы лечения
Медикаментозное лечение включает четыре основных направления:
- Коррекция внутрисуставных изменений предусматривает нормализацию биохимических процессов в клетках хряща и кости, протекцию при травматизации хряща, уменьшение воспалительной реакции, восстановление секреции синовиальной жидкости.
- Купирование боли.
- Улучшение внутрикостного и регионального кровотоков.
- Нормализация процессов метаболизма в организме.
Купировать боль и уменьшить явления воспаления возможно пероральным приемом противовоспалительных нестероидных или стероидных средств, либо нанесением их местно в виде мазей. Подобные фармакологические средства снимают симптоматику, не устраняя причину заболевания.
Хондропротекторы – лекарственные средства для восстановления суставного хряща, выполняющие протекторную функцию в дальнейшем. Происходит улучшение функции сустава и уменьшение клинических признаков. К хондропротекторам относятся препараты гиалуроновой кислоты, хондроитинсульфата, глюкозамина, препараты животного или растительного происхождения – румалон, артепарон, мукартин. Помните, при введении этих лекарственных препаратов перорально или внутримышечно, замедляется их поступление к хрящу за счет нарушения кровоснабжения сустава, фиброза и разрушения суставных составляющих.
Лечение хондропротекторами после долгого применения приносит положительную динамику. Лучшего результата получится достичь с помощью комбинированного лечения.
Народные методы лечения
На начальных стадиях болезни допустимо лечить народными средствами.
Одним из народных средств борьбы с остеопорозом считается травяной отвар, полученный из тысячелистника обыкновенного, брусники, черной смородины, трехцветной фиалки и донника. Другой травяной отвар приготавливают из цветков бузины, листьев крапивы двудомной, корня ивы и петрушки.
Лечение народными средствами включает использование компрессов, состоящих из смеси подсолнечного масла, сухой горчицы и меда в равных пропорциях.
Лечить допустимо народными средствами: растирка из настоек каштана, хрена, цветов сирени; укутывание сустава свиным жиром.
Врачевание народными средствами не считается скоропомощным методом, дает эффект при длительном применении, либо в комбинации с другими методами лечения.
Немедикаментозное и оперативное лечение
Потербуется уменьшить физическую нагрузку на поврежденный голеностоп, полным людям желательно снизить свой вес.
Лечение остеопороза голеностопа включает физиотерапевтические процедуры, массаж, оздоровительную физкультуру. Благодаря массажу улучшается микроциркуляция сустава, замедляя процесс дегенерации хряща. Выполнение специальных упражнений способствует улучшению эластичности связок и укреплению мышц.
Посттравматический остеоартроз считается вторичным и возникает вследствие воспалительных и травматических изменений в голеностопе. Терапия предусматривает все перечисленные пункты, лечение ранее полученных травм.
Оперативное вмешательство показано при поздней степени болезни, при малой эффективности проводимого консервативного лечения, при значительных деформациях сустава. Наилучшим и радикальным способом признано эндопротезирование. На ранних стадиях лечение возможно путем выполнения лечебной артроскопии, когда с помощью эндоскопической техники из полости сустава вычищают участки разрушенного хряща.
Остеоартроз голеностопных суставов: степени, симптомы и лечение
Остеоартроз голеностопных суставов – серьезная болезнь, опасная своими последствиями и осложнениями. Она причиняет человеку огромную боль и способствует утрате нормального самостоятельного передвижения, так как деформирует и разрушает хрящи и хрящевую ткань. Тяжелым изменениям могут подвергаться связки, мышцы и даже кости.

Что является причиной такого опасного недуга? Как его диагностировать и лечить? И существуют ли способы его предотвращения? В данной статье вы найдете исчерпывающие ответы на эти и многие другие интересные вопросы. Также вашему вниманию будут предоставлены наглядные иллюстрации и фото остеоартроза голеностопного сустава.
Голеностопный сустав — что это?
Голеностопный сустав – малозаметный, но очень важный орган человеческого организма. Он соединяет между собой стопу и голень и является одним из самых нагружаемых мест нижней конечности.
Голеностопный сустав выполняет ряд важных функций. Он отвечает за плавность движения во время ходьбы и бега и удерживает тело в прямом, вертикальном положении. Можно только представить, сколько неудобств и неприятностей может причинить деформация столь важного и значимого органа.
Возрастные причины заболевания
Причины появления остеоартроза голеностопных суставов бывают разными, зачастую они не зависят от самого больного.
Нередко патология сустава развивается вследствие его естественного износа, так как голеностоп чаще всех остальных суставов находится в движении и подвергается механическим и физическим нарушениям и нагрузкам. Поэтому многие заболевшие данным видом остеоартроза являются людьми преимущественно среднего и преклонного возраста, старше пятидесяти лет. Примечательно, что остеоартрозу голеностопных суставов более подвержены женщины этой возрастной категории.
Другие причины остеоартроза
Следующими причинами возникновения данного недуга принято считать:
- Травмы (вывихи, переломы и растяжения).
- Хронические воспаления в области голеностопа.
- Врожденные нарушения формирования суставной ткани и самого сустава.
- Нарушение обмена веществ и нехватка полезных витаминов и минералов.
- Наследственные болезни костей и соединительных тканей.
- Потеря эластичности хрящевой ткани.
- Гормональные и эндокринные сбои в организме. Особенно это касается женщин в период менопаузы.
- Избыточный вес.
- Ношение неудобной обуви (высокий каблук, узкая пятка).
- Неблагоприятные внешние условия (переохлаждения, интоксикация).
В соответствии с разными причинами возникновения болезни различают несколько этапов ее проявления.
Основные стадии развития недуга
Степени остеоартроза голеностопного сустава зависят от интенсивности его прогрессирования. Специалисты отмечают такие паталогические стадии болезни:
- Первая степень – начальная.
- Вторая степень – запущенная.
- Третья степень — деформирующая.
Остеоартроз голеностопного сустава 1 степени характеризуется мелкими повреждениями суставов и хрящевой ткани, во время которых к хрящу прерывается доступ необходимых полезных веществ. Из-за этого процесс разрушения происходит быстро, но малозаметно – боль на данной стадии заболевания почти отсутствует.
Остеоартроз голеностопного сустава 2 степени сопровождается необратимыми внутренними процессами и обусловливается большим скоплением жидкости в суставе, а также сильным разрастанием костных новообразований.
Остеоартроз голеностопного сустава 3 степени характеризуется патологическими изменениями, заметными невооруженным взглядом, ярко выраженной деформацией суставных сумок, связок и хрящей. Деформирующий остеоартроз голеностопного сустава очень опасен и причиняет неимоверную боль, поэтому необходимо в срочном порядке начать лечение и придерживаться всех рекомендаций врача.
Деформирующий остеоартроз голеностопного сустава очень опасен и причиняет неимоверную боль, поэтому необходимо в срочном порядке начать лечение и придерживаться всех рекомендаций врача.
Однако какими симптомами сопровождаются указанные выше этапы остеоартроза? Давайте узнаем.
Симптоматика каждого этапа
Каждая степень остеоартроза голеностопного сустава сопровождается различными видами симптомов, ухудшение которых может происходить с каждым днем. Поэтому важно как можно раньше выявить заболевание и приступить к лечению.
Например, начальная стадия отмечается незначительными болевыми ощущениями и усталостью стоп во время ходьбы. В покое неприятные ощущения могут быстро исчезать, отчего больной не сразу осознает тяжесть своего недуга.
Второй этап заболевания сопровождается тянущей болью в состоянии покоя. Заболевший может просыпаться ночью от того, что сустав ноет. Подобные ощущения могут возникать и на перемену погоды.
Остеоартроз голеностопных суставов второй степени отмечается небольшим хрустом и щелчками во время ходьбы, небольшой припухлостью и покраснением. По утрам на голеностоп больно наступать, и его приходится длительное время разрабатывать.
Третья стадия заболевания характеризуется видимыми изменениями в голеностопе – стопа искривляется, опухает и отекает, костная ткань разрастается, боль становится невыносимой даже в покое, подвижность сустава полностью отсутствует.
Как видим, очень важно на ранней стадии определить остеоартроз голеностопных суставов и начать лечение, чтобы избежать необратимых процессов.
Как же диагностировать данное заболевание и приступить к срочному терапевтическому вмешательству?
Как определить заболевание?
Если вы обнаружили у себя или своих близких неутешительные симптомы – не отчаивайтесь, но поспешите в квалифицированное лечебное заведение, где врач-терапевт назначит вам обследование и направит на прием к узким специалистам.
Прежде всего необходимо сдать общий и биохимический анализ крови, а также сделать рентген больной конечности. Затем может понадобиться проведение артроскопии и изучение синовиальной суставной жидкости.
Начало медикаментозного лечения
Как лечить остеоартроз голеностопного сустава? Четкий и исчерпывающий ответ на этот вопрос сможет дать только медик-специалист. Однако можно выделить три особенности, на которые будет обращать внимание врач во время назначения препаратов:
- Прежде всего необходимо обнаружить и установить причины, вызвавшие развитие недуга.
- Следует уменьшить болевые ощущения, сопровождающие человека при движении.
- Обязательно надобно замедлить и предотвратить процесс разрушения в голеностопном суставе.
Первое, на что обратит внимание ваш лечащий врач, — это снижение нагрузки на больной голеностоп. Необходимо будет избавиться от высоких каблуков и лишнего веса, ограничить физическую активность и, возможно, даже временно перейти на костыли или трости.
Лечебные гимнастические упражнения
В то же время доктор может посоветовать проводить специальную лечебную гимнастику, которая помогла бы разработать голеностопный сустав и улучшить его кровообращение, а также может быть рекомендован медицинский массаж для усиления притока полезных веществ и оттока венозной крови.
Чем может быть примечательна данная гимнастика? Вот какие полезные упражнения помогут укрепит связочный аппарат:
- Исходное положение – лежа на спине, ноги лежат в расслабленном состоянии. Поочередно вращать стопами по ходу часовой стрелки и против него.
- Исходное положение – сидя на низком стуле. Опускать и поднимать пятки и носки стопы по очереди, словно имитируя ходьбу.
- Исходное положение – стоя. Неглубокое приседание (стопа полностью прилегает к полу, колени смотрят строго вперед).
- Исходное положение – стоя носками на невысокой дощечке. Опустить пятки на пол, затем вновь подняться на носки (желательно придерживаться за что-либо, дабы не потерять равновесие).
Подобные лечебные упражнение необходимо выполнять ежедневно в течении пятнадцати минут три раза в день.
Фармакологические препараты
Помимо гимнастики и массажа, больному могут быть предложены противовоспалительные препараты на нестероидной основе. Однако стоит помнить, что данные лекарственные средства не лечат, а лишь устраняют боль и признаки воспаления.
Конструктивными методами лечения остеоартроза голеностопного сустава является использование лечебных гелей и мазей («Фастум-гель», «Ревма-гель», «Диклофенак-гель» и др.), а также применение витаминных и минеральных комплексов и посещение физиотерапевтического кабинета, где вам могут быть предложены такие процедуры, как:
— электрофорез и др.
Кроме того, в соответствии со сложностью и стадией заболевания, могут быть предложены внутримышечные уколы «Алфлутопа» и «Румалона», вдобавок к инъекциям, вводимым непосредственно в сам голеностопный сустав (используют лекарственные препараты, восстанавливающие структуру хрящевой ткани, такие как «Траумель», «Цель Т» и другие).
В крайних случаях может быть предложено хирургическое вмешательство по устранению деформированных тканей.
Рецепты народной медицины
Существуют также рецепты народной медицины, которые помогут вам в борьбе с остеоартрозом. Однако следует помнить, что данный вид лечения следует применять как дополнение к медикаментозному и только после консультации в лечащим врачом.
Вот что можно приготовить своим руками из подручных средств, дабы дополнить фармакологическое лечение голеностопа:
- Мазь. Вымочить в воде сырой рис, измельчить, смешать с вазелином и прикладывать на ночь.
- Мазь. Порошок полыни, глицерин и оливковое масло подогреть на водяной бане, дать настояться два дня и процедить. Смазывать ежедневно по утрам и на ночь. Приготовленное средство хранить в холодильнике.
- Крем. До получения однородной массы смешать две ложки хмеля, две ложки зверобоя и пятьдесят грамм ланолина. Втирать в поврежденное место перед сном.
- Отвар. Настоянные на кипятке брусничный лист или лавровый лист употреблять по три ложки за полчаса до каждого приема пищи (использовать десять грамм листьев на один литр воды).
- Внутрь. Перетертый чеснок с оливковым маслом (пропорция 1:10) принимать по чайной ложке ежедневно перед завтраком.
Меры предупреждения и предотвращения
Лучше уже сейчас принять серьезные и последовательные меры для того, чтобы не подвергнуться разрушительному влиянию остеоартроза. Что для этого можно сделать?
- Следить за правильным питанием. В ежедневном рационе всегда должны присутствовать витамины и кальций (овощи, фрукты и молочные изделия), которые необходимы для правильного функционирования костей и хрящевой ткани голеностопа.
- Использовать удобную и качественную обувь.
- Заниматься умеренной физической активностью (бег и ходьбу чередовать с отдыхом и покоем). Уделять время отдыху на свежем воздухе.
- Следить за весом своего тела, чтобы не было лишней нагрузки на стопы и суставы.
- Отказаться от вредных привычек (курение, алкоголь) и уменьшить количество употребляемых кофе и соли.

- Стараться избегать травм, механических повреждений и неоправданных нагрузок на голеностоп.
- Своевременно (желательно раз в полгода-год) посещать медицинские учреждения для наблюдения и осмотра.
И всегда помните, что ваше здоровье – в ваших руках!
Источники:
Лечение остеоартроза голеностопного сустава (ДОА) 1 и 2 степени
http://otnogi.ru/bolezn/drugie/osteoartroz-golenostopnogo-sustava.html
http://www.syl.ru/article/327758/osteoartroz-golenostopnyih-sustavov-stepeni-simptomyi-i-lechenie
Рекомендации ортопеда и ревматолога…
Как развивается болезнь?
информация для прочтения
Остеоартроз голеностопных суставов приводит к тяжелым нарушениям двигательной активности. Ведь они выполняют самую важную функцию при ходьбе и выдерживают вес человека. Без должного лечения больной не сможет самостоятельно передвигаться.
Разрушенный артрозом хрящ голеностопного сустава вызывает сильную боль
Что происходит при этой болезни?
Хрящ постепенно начинает размягчаться и истончаться, потом в нем появляются трещины, что приводит к развитию воспалительного процесса. Со временем, если не обратиться за врачебной помощью, разрастается костная ткань (остеофиты).
Существует три стадии болезни:
- Остеоартроз голеностопного сустава 1 степени. При этом человек не утрачивает работоспособность, а испытывает лишь боль.
- Остеоартроз голеностопа 2 и 3 степени приводит к тому, что больной является нетрудоспособным и не может самостоятельно передвигаться.
Лечение остеоартроза голеностопного сустава нужно начинать с выявления и устранения причины. Что может повлиять на появление такого заболевания?
Почему появляется болезнь?
Основными причинами остеоартроза голеностопного сустава являются травмы и постоянная нагрузка на голеностоп.
Примечание. Женщины пожилого возраста, которые большую часть времени проводят на ногах, более подвержены такому виду остеоартроза, нежели мужчины.
Плоскостопие является частой причиной заболевания
К основным причинам относят:
- Травмы и переломы.
- Врожденные патологии формирования суставных тканей или аномалии строения стопы.
- Заболевания, которые приводят к нарушению обмена веществ, например, сахарный диабет, атеросклероз сосудов.
- Генетические болезни костей.
- Дефицит витаминов, которые необходимы для питания хрящевой и костной ткани.
- Ожирение.
- Гормональные нарушения, особенно у женщин в период менопаузы.
- Постоянные нагрузки, которые приводят к микротравмам.
На появление вторичного остеоартроза могут повлиять инфекционные или воспалительные заболевания.
Деформирующий остеоартроз голеностопного сустава чаще появляется из-за травм, дисплазии и артрита.
Читатели часто изучают вместе с этим материалом:- Лечение коксартроза тазобедренного сустава народными средствами
- Артроз: что это такое, и как лечить пораженные суставы?
Симптомы
загрузка…
Об остеоартрозе голеностопного сустава 1 степени идет речь, когда у человека появляется боль при ходьбе или занятии спортом. Она проходит в состоянии покоя. Утром человеку тяжело встать на ноги из-за резких болезненных ощущений, которые возникают при трении суставных поверхностей.
При развитии разрушения хряща ночью появляется тупая боль из-за застоя крови.
Помните! Развитию тяжелой стадии всегда предшествуют сильные болезненные ощущения.
Рассмотрим симптомы в порядке их появления по мере развития болезни:
- «Стартовая» боль, которая возникает после длительного сидения или лежания.
- Боль при выполнении физических нагрузок.
- Ноющая боль.
- Хруст при передвижении.
- Отечность поврежденного участка.
- Ограничение подвижности.
- Изменение походки.
Из-за сильной боли человек начинает хромать и старается избежать дополнительной нагрузки на больную ногу, в результате этого атрофируются мышцы.
Рекомендуем обратить внимание также на статью: «Симптомы и лечение синовита голеностопного сустава».
На 2 и 3 стадиях остеоартроза человеку тяжело самостоятельно передвигаться
На последней стадии заболевания происходит деформация костной ткани, в этом случае больной вообще не может передвигаться.
Редактор нашёл для вас ещё два интересных материала:- Симптомы и различные методы лечения артроза лучезапястного сустава
- Характерные симптомы и лечение деформирующего артроза локтевого сустава
Лечение начальной стадии
загрузка…
Лечение остеоартроза голеностопного сустава назначают в зависимости от стадии болезни. Изначально пациенту нужно минимизировать нагрузку на больной сустав. Это происходит посредством снижения массы тела, уменьшения физической активности и ходьбы.
Медикаментозное лечение помогает справиться с болью
Примечание. В тяжелых случаях пациенту нужно передвигаться при помощи костыля, чтобы вообще не задействовать больную ногу при движении.
Лечение остеоартроза голеностопного сустава 1 степени проводят медикаментозным путем. Применяют такие препараты:
- Противовоспалительные средства для уменьшения боли и воспаления. Они выпускаются в виде мазей, таблеток и гелей.
- Хондропротекторы. Препараты, которые восстанавливают структуру хряща. В некоторых случаях их совмещают с глюкокортикостероидными гормонами, которые вводят внутрисуставно.
Лечение в целом направлено на замедление процессов разрушения и устранение симптомов.
Как лечить остеоартроз голеностопного сустава в более тяжелых случаях?
Лечение на поздней стадии
Болезнь в запущенных случаях лечат не только медикаментозно, но и при помощи физиопроцедур. Применяют:
- ультразвуковую терапию;
- магнитотерапию;
- лазеротерапию;
- электрофорез.
Хорошо помогают аквааэробика и плаванье.
Важно. Все процессы при артрозе необратимые, можно только остановить его развитие.
В качестве медикаментов, помимо противовоспалительных средств и хондропротекторов, назначают сосудистые средства и препараты гиалуроновой кислоты для восстановления консистенции синовиальной жидкости.
Дополнительно пациентам назначают лечебную гимнастику, которая состоит из комплекса простых упражнений.
Рекомендуем обратить внимание также на статью: «Лечение остеоартроза кистей рук».
Массаж
Массаж при остеоартрозе голеностопного сустава позволяет добиться хорошего эффекта в лечении, но его нужно выполнять правильно. Техника массажа довольно сложная, нужен квалифицированный специалист.
Массаж начинают с области голени, а заканчивают стопой
Основные рекомендации:
- Массажные движения начинают с голени несколькими разновидностями поглаживаний, разминаний, потряхиваний и выжиманий.
- Особое внимание надо уделять ахилловому сухожилию, при этом голень приподнять под углом 45–90°.
- После окончания одного цикла массажа проводят движения голеностопа в разных направлениях.
- Массаж начинают и заканчивают поглаживанием.
После окончания массирования области голеностопа переходят к растиранию стопы.
Прочитайте также статью «Лечение остеоартроза тазобедренного сустава» на нашем портале.
Эффект кинезитерапии в лечении
Обезболивающие средства устраняют сильную боль, но они не могут убрать причину этих болей. Остеоартроз голеностопного сустава нуждается в правильном лечении, которое изначально направлено на устранение самой причины болезни.
Примечание. Совместно с физическими упражнениями нужно придерживаться диеты.
Чтобы остановить деструктивные изменения в хряще, нужно работать над мышечным аппаратом, в результате чего нагрузки не будут приводить к травмированию голеностопа.
Упражнения можно выполнять на специальных тренажерах
Специально разработанные упражнения позволяют добиться такого эффекта:
- Восстановить нормальную подвижность.
- Нормализовать питание хрящевой ткани и кровообращение в суставе.
- Избавиться от отечности в результате нормализации циркуляции внутрисуставной жидкости.
- Укрепить мышцы и избавиться от боли.
Лечебная физкультура эффективна на любой стадии болезни.
При значительной деформации сустава без хирургического лечения не обойтись. Чаще голеностоп не протезируют, а удаляют лишнюю ткань и разрушенное хрящевое покрытие с дальнейшим замыканием суставной капсулы.
загрузка…
Артроз голеностопного сустава, его симптомы и лечение являются наиболее актуальным вопросом для людей преклонного возраста. Однако не стоит полагать, что данному заболеванию не подвержена молодежь и люди средних лет.
Как гласит статистика, у каждого третьего человека имеются проблемы с суставами. Причинами развития болезни может быть множество факторов, об этом и многом другом, далее в нашей статье.
Что такое артроз голеностопного сустава

Что такое артроз голеностопного сустава, не понаслышке знают многие. К тому же на голеностоп приходится основная нагрузка (вся масса тела), поэтому он больше всего подвержен различного рода травмам.
Артроз голеностопа – заболевание, которое представляет собой постепенную деформацию хрящевой ткани. Несвоевременная диагностика и лечение приводит к полной потери опорно-двигательной функции. Чаще всего болезнь может развиться у человека, у которого уже имеются проблемы с ОД системой.
На начальных стадиях болезни человек может не замечать симптомов, так как они проявляются периодически и не ярко выражены, однако на более поздней стадии развития патологии возникает боль при ходьбе, дискомфорт в суставе во время движения, что может привести к инвалидности, полному обездвиживанию конечности.
К сожалению, остановить развитие данной патологии полностью невозможно, но замедлить процесс разрушения хряща и предотвратить инвалидность – вполне реально.
Основные причины заболевания
Развитию артроза голеностопа может способствовать множество факторов, однако специалисты выделяют основные, которые являются непосредственной причиной развития патологии.
- Деформация хрящевой ткани на фоне возрастных изменений. 75% всех пациентов, страдающих данной болезнью, являются пожилые люди (старше 55 лет). Те, кто не имеет склонности к проблеме и других сопутствующих болезней, в большей части избегают стремительного развития патологии и, как результат, инвалидности.
- Лишний вес. Люди с избыточной массой тела нагружают суставы в разы сильнее, что приводит к их быстрому изнашиванию. Если лишний вес присутствует с раннего возраста, то артроз может развиться уже к 30 годам.
- Чрезмерная нагрузка на суставы. Проблемы с суставами чаще всего встречаются у профессиональных спортсменов или у людей, чья рабочая деятельность связана с частым нахождением на ногах или ношением тяжестей.
- Травмы конечностей.
- Ношение неправильной обуви. Как правило, 99% женского населения, страдают данной проблемой из-за неправильно выбранной обуви. Длительное ношение высокого каблука, как и абсолютно ровной подошвы, приводят к деформации стопы и развитию артрита.
- Генетический фактор. В группе риска находятся те люди, чьи родственники имели данную проблему.
Как лечить артроз кисти рук?
Узнайте, что такое неоартроз.
Стадии болезни
Артроз относят к заболеваниям хронического типа. Бывает, что болит голеностопный сустав при ходьбе периодически, с временными обострениями и затуханиями, поэтому человек не сразу обращается к врачу, списывая дискомфорт на плохую погоду, переутомление или другие факторы.
Часто, пациенты обращаются за медицинской помощью тогда, когда воспалительный процесс уже начался, и симптомы болезни стали ярко выраженными.
Специалисты различают несколько стадий заболевания:
- Артроз щиколотки 1 степени характеризуется слабовыраженными симптомами. Поначалу может наблюдаться дискомфорт при незначительных нагрузках и вращении стопы, однако в стадии покоя неприятные ощущения быстро пропадают. Хруста, как правило, не слышно.

Артроз 2 степени сопровождается уже более интенсивными болевыми ощущениями. Для того чтобы боль утихла, требуется больше времени. Иногда дискомфорт может возникать во время сна, а утром на ногу больно опираться. Ходить становится проще после того, как человек расходится, но в течении всего дня неприятные ощущения могут напоминать о себе.
- Артроз голеностопного сустава 3 степени и инвалидность наступает в результате несвоевременного лечения или стремительного прогрессирования болезни. На этой стадии хрящевая ткань и суставы уже деформированы очень сильно, визуально наблюдается припухлость, а болевые ощущения присутствуют постоянно. В данном случае у человека наступает частичная или полная потеря трудоспособности.
- 4 стадия артроза голени отличается от 3 тем, что боль в конечностях практически исчезает, но подвижность ноги становится настолько ограниченной, что ходить уже человек практически не может. Хрящ полностью разрушен, а суставы костной ткани срастаются в одно целое.
Симптоматика заболевания
Распознать такую болезнь на ранних стадиях довольно непросто, однако есть ряд признаков, которые указывают на отклонения в опорно-двигательной системе, основные из них:
- боль, дискомфорт в ногах (особенно после нагрузок),
- хрусты или скрипы в суставах,
- ограниченные движения конечностей (особенно в утреннее время),
- снижение выносливости и дееспособности.
Фото воспаления сустава при артрозе можно увидеть ниже:
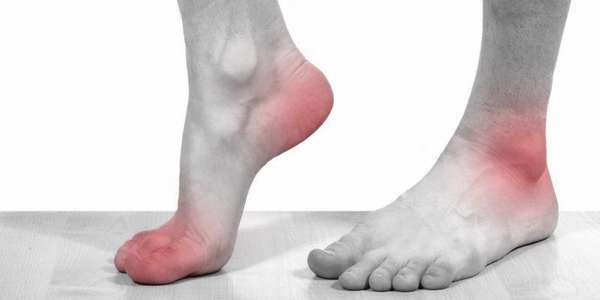
Как распознать болезнь
Согласно медицинским данным, только пять человек из ста находится в группе риска. Для артроза характерно разрушение и истощение мышц и хрящей, а также деформация костей. Чем раньше выявить заболевание у человека, тем больше вероятность эффективности лечения.
При регулярном наблюдении вышеизложенных симптомов, необходимо срочно обращаться к опытному специалисту. Самыми распространенными способами диагностики артроза, являются томография, рентген, УЗИ, анализ крови и анализ жидкости, взятой из сустава.
Как лечить остеоартроз шейного отдела?
Лечение артроза
Можно ли вылечить артроз голеностопного сустава – вопрос довольно сложный. Данное заболевание считается хроническим и полностью устранить его невозможно. При своевременном грамотном лечении, ведении правильного и здорового образа жизни, болезнь можно остановить в развитии, не давая ей стремительно прогрессировать.
Прежде чем назначать какое-либо лекарство от артроза голеностопного сустава, врач должен провести ряд обследований. Метод диагностики будет зависеть от индивидуальных особенностей пациента и стадии заболевания.
Упражнения и физиотерапия являются главными методами консервативного лечения. Мази и таблетки являются главными средствами для снятия болевых ощущений при артрозе голеностопного сустава. Снять воспаление можно при помощи препаратов, имеющих в своем составе хондропротекторы.
Они способны влиять на обмен веществ в хрящевой ткани, однако применять их нужно не один месяц. При обострении и сильных болях назначаются уколы непосредственно в больной сустав.
Еще одним довольно эффективным способом как снять боль при артрозе голеностопного сустава, является массаж и ЛФК. Лечебная физкультура – главный метод борьбы с артрозами.
Однако стоит отметить, что данный способ будет более эффективным, если его использовать в качестве профилактических мер, а не как терапию. Также, если правильно сочетать ее с мануальной терапией, это позволит предотвратить контрактуру, как при обычном, так и при посттравматическом артрозе.
Гимнастика и лечебная физкультура при артрозе голеностопного сустава по Бубновскому —, это методика, разработанная профессором, доктором медицинских наук С.М. Бубновским, предусматривает выполнение ряда специальных упражнений, которые разрабатываются и расписываются индивидуально для каждого пациента.
Способы лечения артроза челюстного сустава.
Массаж и физпроцедуры также являются эффективными способами лечения артроза. К наиболее результативным относят:
- ультразвук,
- магнитную терапию,
- электрофорез,
- компрессы, ванны.
Стоит обратить внимание, что данная физиотерапия должна применяться параллельно с медикаментозным лечением. Только комплексная терапия может дать высокий результат.
Народная медицина при артрозе стоп

Многих пациентов интересует, как лечить артроз голеностопа народными средствами в домашних условиях. Данный способ лечения также является эффективным, если он не применяется при острой стадии заболевания. К тому же, народные рецепты лучше сочетать с традиционными методами лечения – так эффективность будет на порядок выше.
Когда диагноз пациенту уже поставлен и назначен курс лечения, можно дополнительно использовать несколько распространенных в народе рецептов.
Большой популярностью пользуется мазь на основе мумие. Добавив в нее небольшое количество розового масла, смесь наносится на пораженный участок конечности. Мазь при артрозе голеностопного сустава следует втирать достаточно аккуратно, а после процедуры смыть теплой водой.
Довольно распространенным считается рецепт из сырого картофеля. Овощ трут на мелкую терку и полученную кашицу прикладывают к больному суставу на полчаса.
Перед тем, как прибегнуть к какому-либо народному рецепту, нужно обязательно проконсультироваться с доктором. Также не стоит надеяться на быстрый эффект или полное исцеление, такое заболевание, как артроз не является излечимым. Травы и отвары не устранят первопричину патологии, об этом не стоит забывать.
Как лечить коксартроз коленного сустава?
На последних стадиях, когда болезнь практически не поддается медикаментозному лечению, доктор может направить на операцию. Она предусматривает хирургическое вмешательство, в процессе которого деформированный хрящ выравнивается, суставу возвращается возможность движения, а в некоторых случаях возникает обратная необходимость – обездвижить его (тогда применяется артродез).
Правильное питание при артрозе, является одним из основных факторов, оказывающих воздействие на развитие и протекание болезни. Вес человека напрямую влияет на здоровье суставов и хрящевой ткани. Кроме физиотерапии и медикаментозного лечения, врач назначает пациенту специальную диету, направленную на снижение массы тела и нормализацию обмена веществ.
Диета при артрозе предусматривает исключение всех высококалорийных блюд, а основной упор делается на свежие овощи, зелень и фрукты.
Как защитить себя

Артроз, как и любая другая болезнь, требует своевременной диагностики и лечения. Несвоевременное обращение за медицинской помощью может привести к весьма плачевным последствиям – инвалидности.
При заболевании суставов мало проводить курсы лечения, важно регулярно применять поддерживающую терапию, заниматься лечебной гимнастикой и вести правильный образ жизни.
Как говорят все врачи: чтобы не лечить, нужно делать профилактику. И это действительно так. Профилактические меры предусматривают соблюдение ряда простых правил:
- стараться не носить тяжести,
- не переохлаждаться,
- следить за своей фигурой и весом,
- носить качественную обувь.
Заключение
Если не игнорировать все советы врача и добросовестно работать над своим здоровьем и здоровьем суставов, то вопроса «чем лечат артроз?» можно легко избежать.
Голеностопный сустав человека не меньше, а, возможно, и больше, чем другие суставы, подвержен чрезмерным нагрузкам, травмированию и деформации, ведь на стопу приходится весь вес тела. Поэтому остеоартроз голеностопного сустава – проблема, которая встречается нередко и в случае неадекватного лечения может привести к серьезным последствиям, вплоть до обездвиживания конечности.
Симптомы
 Остеоартроз голеностопа проявляется симптомами, сходными с другими заболеваниями суставов. Различают три стадии остеоартроза. В зависимости от запущенности болезни проявления различаются силой болевых ощущений и степенью скованности голеностопного сустава.
Остеоартроз голеностопа проявляется симптомами, сходными с другими заболеваниями суставов. Различают три стадии остеоартроза. В зависимости от запущенности болезни проявления различаются силой болевых ощущений и степенью скованности голеностопного сустава.
На первой стадии боли, как правило, незначительны, появляются во время физических нагрузок. Очень часто начальным симптомом артроза является хруст в голеностопном суставе, который появляется при сгибании и разгибании ноги. Симптомы на этой стадии столь незначительны, что многие пациенты попросту игнорируют их и упускают возможность вовремя начать эффективное лечение.
На второй и третьей стадиях боли значительно усиливаются. Теперь нога в области голеностопного сустава болит не только во время активной ходьбы или других нагрузок, боль появляется и в состоянии покоя. Деформация хряща, боль, разрастание кости вызывают скованность движений и значительное ограничение подвижности. Кроме того иногда остеоартроз имеет и видимые проявления: суставы опухают, становятся горячими на ощупь.
Из-за неприятных ощущений и ограниченности движений страдает не только сам сустав, но и мышцы голени. Происходит их частичная или полная атрофия. Также включаются компенсаторные механизмы, при которых организм, оберегая стопу от повреждений, обеспечивает физиологически неправильное положение. Это приводит к искривлению голени, нарушению осанки и походки.
Причины
Причины, вызывающие остеоартроз голени, разнообразны. Врачи не исключают наследственный фактор. Однако кроме предрасположенности не малую роль играют образ жизни, питание, вид деятельности и другие факторы.
Лишний вес – один из факторов, увеличивающих риск появления заболевания суставов, так как каждый лишний килограмм – дополнительная нагрузка на голеностопный сустав. Однако часто остеоартроз поражает и людей, не имеющих проблем с весом. Спортсмены и люди, чья деятельность связана с постоянным пребыванием на ногах, также часто становятся жертвами заболевания.
 Это, в прочем, вовсе не означает, что физические упражнения вредны для голеностопного сустава. Вовсе нет, скорее наоборот. Недостаточная физическая активность приводит к тому, что неразвитые мышцы не справляются со своей поддерживающей функцией и нагрузка на сустав увеличивается. Поэтому занятия спортом необходимы, но должны быть безопасными и не нагружать сустав чрезмерно.
Это, в прочем, вовсе не означает, что физические упражнения вредны для голеностопного сустава. Вовсе нет, скорее наоборот. Недостаточная физическая активность приводит к тому, что неразвитые мышцы не справляются со своей поддерживающей функцией и нагрузка на сустав увеличивается. Поэтому занятия спортом необходимы, но должны быть безопасными и не нагружать сустав чрезмерно.
Некоторые заболевания также могут стать причиной артроза. Например, существует связь между сахарным диабетом, подагрой и возникновением артрозов. Другой, не менее важный фактор – травмы ноги. Причем, даже незначительное подворачивание ноги может привести к серьезным последствиям для сустава.
Лечение
Прежде чем определять лечение, необходимо правильно поставить диагноз. Сделать это может только врач, проведя необходимые исследования и внимательно изучив историю болезни. Полностью вылечить остеоартроз невозможно, однако болезнь можно приостановить, а на ранних стадиях можно также в некоторой степени восстановить поврежденную хрящевую ткань. Очень важно помнить, что чем раньше произошло обращение к врачу, тем больше шансов на успешное лечение.
При медикаментозном лечении применяются различные болеутоляющие и противовоспалительные средства. Их действие направлено на снятие болевого синдрома в острый период заболевания. Применяют нестероидные противовоспалительные (например, ибупрофен), а при сильных болях и воспалении – стероидные препараты (например, гидрокортизон).
Ещё одно направление при лечении артроза – восстановление поврежденной хрящевой ткани. Для этого назначают препараты хондропротекторы. Они достаточно эффективны на ранних стадиях заболевания, однако на третьей, последней, стадии лечение этими препаратами практически не эффективны. Хондропротекторы принимают длительными курсами. Эффект наступает не сразу.
Значительное внимание уделяется также лечебной физкультуре и массажу. Их действие направлено на укрепление соответствующих мышц и снятие мышечного спазма. Однако очень важно помнить, что упражнения должны быть одобрены врачом, так как большие нагрузки на сустав и большая амплитуда движений могут нанести вред больному суставу.
Профилактика
Как и в случае любой другой болезни, артроз гораздо предпочтительней не допустить, чем лечить, особенно учитывая тот факт, что лечение не всегда эффективно на поздних стадиях. Поэтому знать правила профилактики необходимо. Впрочем, они совсем не специфические и их выполнение позволяет избежать не только артроза, но и многих других заболеваний.
Профилактика, как и лечение, прежде всего, требует следить за собственным весом. Увеличение массы тела значительно увеличивает нагрузку на суставы, поэтому правильно питание и физические упражнения – важный момент для профилактики артроза голеностопа. При выборе комплекса упражнений или вида спорта стоит проконсультироваться с врачом-ортопедом.
 Остеоартроз у женщин часто связан с длительным ношением обуви на высоком каблуке. Но не только любитльницам шпилек стоит задуматься о выборе обуви. Хождение по ровным поверхностям (домашнему полу или асфальту) не естественно для стопы и голеностопного сустава человека, поэтому для правильного функционирования сустава нужно выбирать специальную ортопедическую обувь, обеспечивающую достаточную амортизацию и поддержку.
Остеоартроз у женщин часто связан с длительным ношением обуви на высоком каблуке. Но не только любитльницам шпилек стоит задуматься о выборе обуви. Хождение по ровным поверхностям (домашнему полу или асфальту) не естественно для стопы и голеностопного сустава человека, поэтому для правильного функционирования сустава нужно выбирать специальную ортопедическую обувь, обеспечивающую достаточную амортизацию и поддержку.
Остеоартроз голеностопных суставов – заболевание однозначно неприятное и опасное. На последней стадии другое лечение, кроме оперативного, не эффективно. Однако обращение к врачу и назначение несложного лечения в самом начале болезни, при первых тревожных симптомах позволяет вовремя приостановить разрушения и обеспечить больному полноценную жизнь на многие годы.
Лечение остеоартроза голеностопного сустава
Артрит лодыжки является дегенеративным заболеванием, но при правильном лечении дегенеративный процесс обычно можно замедлить и боль можно контролировать.
Чем раньше начнется лечение, тем больше шансов сохранить целостность и функционирование суставов в течение многих лет или даже на всю жизнь, тем самым предотвращая изнурительную боль и возможную необходимость хирургического вмешательства.
Рекомендуемые методы лечения обычно включают изменения образа жизни, медицинские вмешательства, инъекции и хирургическое вмешательство.Мало кто когда-либо нуждается в операции.
реклама
Изменения образа жизни при артрите голеностопного сустава
Внесение изменений в повседневные привычки может значительно уменьшить боль при артрите голеностопного сустава. Эти изменения могут быть сделаны в домашних условиях и не обязательно требуют консультации с врачом. Изменения в образе жизни включают в себя:
- Модификация деятельности включает в себя определение и отказ от действий и упражнений, которые усиливают боль в лодыжке.
- Поддерживающая обувь , которая удобна и препятствует «катанию» голеностопного сустава, может помочь минимизировать боль и нагрузку на голеностопный сустав.
- Периодический отдых может быть необходимо, когда боль в лодыжке от умеренной до тяжелой.
- Теплый или холодный компресс может временно улучшить жесткость лодыжки или боль в лодыжке.
- Потеря веса может снизить давление и нагрузку на голеностопный сустав.
- Методы копинга, , такие как медитация и биологическая обратная связь, как было показано, эффективно уменьшают хроническую боль.
Изменения в образе жизни могут уменьшить боль в голеностопном суставе настолько, что никакое другое лечение не требуется.
См. Изменения образа жизни остеоартроза голеностопного сустава
Медицинские вмешательства
Медицинские вмешательства при артрите голеностопного сустава относятся к нехирургическому лечению, которое проводится в консультации с лицензированным поставщиком медицинских услуг. Медицинские вмешательства включают в себя:
- Рекомендованные врачом вставки для обуви могут снизить давление на голеностопный сустав при ходьбе, а также препятствовать скатыванию лодыжки.
- Рокеры с закругленной подошвой требуют меньшего сгибания голеностопного сустава при ходьбе
- Ортопедические поддерживающие устройства (ортопедические устройства), такие как подтяжки и трости, могут помочь стабилизировать или снять давление с голеностопного сустава.
- Физическая терапия может укрепить мягкие ткани лодыжки и окружающие мышцы, потенциально снимая давление с лодыжки и увеличивая диапазон его движений.
- Лекарства, в том числе безрецептурные устные лекарства, актуальные лекарства и рецептурные лекарства доступны для лечения боли при артрите.
Врач и пациент должны обсудить лекарственные препараты в контексте образа жизни пациента, выраженности боли, потенциальных побочных эффектов и взаимодействия с другими лекарственными средствами и добавками.
См. Лечение остеоартроза голеностопного сустава
инъекций
Терапевтические инъекции могут облегчить боль при остеоартрите голеностопного сустава. Доступны несколько различных типов инъекций, в том числе:
инъекции стероидов и инъекции гиалуроновой кислоты являются наиболее распространенными и наиболее исследованными типами инъекций. Хотя инъекции работают для многих людей, они не работают для всех.
Узнайте больше о Инъекции остеоартрита голеностопного сустава
реклама
Хирургия
Если симптомы артрита голеностопного сустава достаточно серьезны, чтобы помешать повседневной деятельности, а другие методы лечения не увенчались успехом, операция может помочь.Доступно несколько видов операций:
- Санация голеностопного сустава , для которой обычно требуются только небольшие разрезы
- Артродиастаз лодыжки , который включает в себя процедуру прикрепления временного устройства к лодыжке
- Артродез голеностопного сустава (тибиоталарный артродез или слияние голеностопного сустава) , который соединяет кости вместе
- Замена голеностопного сустава (эндопротезирование голеностопного сустава) , который заменяет голеностопный сустав искусственными частями
См. Хирургия остеоартроза голеностопного сустава
Какой тип операции рекомендуется, зависит от хирурга и обстоятельств пациента.Большинству людей с остеоартрозом голеностопного сустава никогда не потребуется операция.
,Лечение остеоартрита
Остеоартроз (ОА) вызван деградацией хряща. Это приводит к таким симптомам, как:
- боль
- воспаление
- жесткость
Лучшее лечение ОА будет зависеть от ваших симптомов. Это также будет зависеть от ваших потребностей и серьезности вашей ОА на момент постановки диагноза.
Большинство врачей начинают лечение ОА с простых, неинвазивных вариантов. «Неинвазивный» означает, что лечение не включает в себя введение чего-либо в организм.
Однако вам может потребоваться более интенсивное лечение, если ваши симптомы не поддаются изменению образа жизни и медикаментозному лечению.Для некоторых людей хирургическое вмешательство (инвазивное лечение) может быть лучшим способом справиться с симптомами тяжелой ОА.
Многие люди могут помочь контролировать симптомы ОА с помощью основных изменений образа жизни. Поговорите со своим врачом о том, могут ли эти варианты для вас.
Упражнение Упражнениеможет сыграть важную роль в уменьшении боли, сопровождающей ОА. Активный образ жизни может помочь вам:
- поддерживать здоровые суставы
- уменьшить жесткость
- уменьшить боль и усталость
- увеличить силу мышц и костей
- улучшить баланс для предотвращения падений
Люди с ОА должны придерживаться мягкого, низкого ударное упражнение.Важно перестать заниматься спортом, если вы начинаете чувствовать какую-либо новую или усиленную боль в суставах. Любые боли, которые длятся дольше нескольких часов после окончания тренировки, означают, что вы, вероятно, сделали слишком много.
Например, вы можете рассмотреть водные упражнения, которые считаются идеальными для людей с ОА. Он менее тяжелый, поэтому он мягче на суставах. Кроме того, занятия в теплой воде увеличивают приток крови к суставам, в результате чего поступают питательные вещества и белки, необходимые для восстановления поврежденной ткани.
Когда речь идет об ОА, упражнения – это не только аэробная тренировка. Вам также нужно работать над силой и растяжением, чтобы поддерживать суставы и сохранять гибкость.
Диета
Поддержание здорового веса может уменьшить нагрузку на суставы. Если у вас избыточный вес или ожирение, поговорите со своим врачом о том, как безопасно сбросить вес. Потеря веса может помочь при боли при ОА, особенно при ОА коленного сустава. Это может также уменьшить воспаление в организме.
Здоровая диета также может помочь вам получить необходимые питательные вещества, которые могут уменьшить воспаление и замедлить прогрессирование артрита.
Отдых
Если ваши суставы опухшие и болезненные, сделайте им перерыв. Старайтесь избегать воспаленного сустава в течение 12-24 часов, чтобы опухоль уменьшалась. Это также хорошая идея, чтобы выспаться. Усталость может увеличить ваше восприятие боли.
Холод и жара
И холод, и жара могут помочь в лечении симптомов ОА. Нанесение льда на больную область на 20 минут помогает ограничить кровеносные сосуды. Это уменьшает жидкость в ткани и уменьшает отек и боль. Вы можете повторять лечение два или три раза в день.
Мешок замороженных овощей – отличный пакет со льдом. Просто убедитесь, что завернули любой пакет со льдом, который вы используете в футболку или полотенце. В противном случае холод может повредить или даже повредить вашу кожу.
Вы можете сделать тот же 20-минутный курс лечения с бутылкой с горячей водой или грелкой. Оба могут быть найдены в вашей местной аптеке. Тепло открывает кровеносные сосуды и увеличивает кровообращение, что, как упоминалось ранее, помогает в восстановлении поврежденных тканей. Высокая температура также хороша, чтобы помочь с жесткостью.
Вы можете найти облегчение как от холода, так и от жары.Эксперимент, чтобы увидеть, что работает лучше для вас. Однако ограничивайте свое использование не более 20 минут за один раз. Тогда дайте своему телу отдохнуть.
Несколько типов лекарств, отпускаемых без рецепта, могут помочь облегчить симптомы ОА. Тем не менее, различные виды наркотиков имеют разные эффекты. Важно выбрать правильные лекарства, чтобы помочь с вашими симптомами.
Ацетаминофен
Ацетаминофен (Тайленол) является безрецептурным обезболивающим. Это уменьшает боль, но не воспаление. Принимая слишком много может привести к повреждению печени.
Нестероидные противовоспалительные препараты
Нестероидные противовоспалительные препараты (НПВП) могут помочь в борьбе с множественными симптомами ОА. Как следует из их названия, они уменьшают воспаление. Они также помогают с болью. Внебиржевые НПВП включают в себя:
- аспирин (Bufferin)
- ибупрофен (Advil, Motrin, Nuprin)
- напроксен (Aleve, Naprosyn)
Важно отметить, что НПВС потенциально могут вызывать значительные побочные эффекты с течением времени. Они могут включать в себя:
- проблем с желудком
- сердечно-сосудистые заболевания
- звон в ушах
- повреждение печени
- повреждение почек
- проблемы с кровотечением
Использование местного НПВП (один из которых применяется к вашей коже) может снизить риск этих побочные эффекты, поскольку в организме циркулирует меньше лекарств.
Актуальные лекарства
Доступны различные кремы и гели, которые могут помочь уменьшить боль при ОА. Они могут содержать активные ингредиенты, такие как ментол (бенгай, стопайн) или капсаицин (капзазин, зострикс). Капсаицин – это вещество, которое делает острый перец «горячим».
Диклофенак, НПВП, выпускается в форме геля (гель Voltaren) или раствора (Pennsaid), для которых требуется рецепт.
Для некоторых людей с ОА, безрецептурные обезболивающие препараты недостаточно эффективны. Вам могут понадобиться лекарства по рецепту, если симптомы начинают влиять на качество вашей жизни.Управление болью и отеком может помочь вам выполнять обычные повседневные задачи.
Кортикостероиды
Кортикостероиды уменьшают воспаление, которое уменьшает отек и боль в суставах. При ОА кортикостероиды обычно вводятся путем инъекций, поэтому их следует назначать только опытным врачам и применять разумно, чтобы избежать осложнений и побочных эффектов.
Инъекции кортикостероидов могут быть необходимы только один раз для выгоды. Тем не менее, они могут быть даны три или четыре раза в год, если это необходимо.
В настоящее время триамцинолона ацетонид (Zilretta) является единственным одобренным FDA кортикостероидом для лечения остеоартрита коленного сустава. Этот фирменный препарат дороже, чем универсальный триамцинолона ацетонид, который доступен для других форм ОА.
рецептурных НПВП
рецептурных НПВП делают то же самое, что и внебиржевые НПВП. Тем не менее, они доступны в более сильных дозах, которые работают в течение более длительных периодов времени. Рецептурные НПВП включают в себя:
- целекоксиб (Celebrex)
- пироксикам (Feldene)
- рецептурного ибупрофена и напроксен
- диклофенак
Эффекты рецепта иногда могут вызывать нежелательные побочные эффекты.Поговорите со своим врачом о том, как снизить риск.
Наркотики
Сильные обезболивающие препараты могут облегчить сильную боль, но следует отметить, что они также могут вызывать зависимость и не рекомендуются для лечения ОА. К ним относятся:
- кодеин
- Гидроморфон (демерол)
- морфин
- оксикодон (ОксиКонтины)
- Propoxyphene (Darvon)
- трамадол (Ultram)
В дополнении к лекарствам и хирургии, другие медицинские процедуры для ОА являются доступный.Эти процедуры направлены на восстановление правильной функции ваших суставов.
Инъекции коленного сустава
Искусственная жидкость для суставов – вариант для людей с симптомами ОА коленного сустава. Лечение обычно включает серию инъекций в коленный сустав, хотя доступны однодозовые препараты. Жидкость смазывает и смягчает сустав. Это позволяет ему двигаться легче.
Доступные опции включают Synvisc и Hyalgan. Инъекции могут длиться от 3 до 6 месяцев или дольше.
Физическая терапия
Физическая терапия может быть полезна для некоторых людей с ОА.Это может помочь:
- улучшить мышечную силу
- увеличить диапазон движения жестких суставов
- уменьшить боль
- улучшить походку и баланс
Физиотерапевт может помочь вам разработать режим упражнений в соответствии с вашими потребностями. Физиотерапевты также могут помочь вам с такими вспомогательными устройствами, как:
- шплинтов
- брекетов
- вставок для обуви
Они могут оказать поддержку ослабленным суставам. Они также могут снять давление с поврежденных костей и уменьшить боль.
Кроме того, физиотерапевт может показать, как использовать трости или ходунки. Они также могут попробовать приклеить части колена, такие как коленная чашечка, чтобы облегчить боль в колене у некоторых людей.
В тяжелых случаях ОА может потребоваться операция по замене или ремонту поврежденных суставов. Существует несколько видов операций и типов имплантатов, используемых при ОА.
Замена сустава
Если требуется операция по поводу ОА, замена сустава обычно является лучшим вариантом. Это особенно верно для людей, которые старше, потому что они вряд ли нуждаются во второй замене.
Операция по замене сустава также известна как артропластика. Эта процедура удаляет поврежденные суставные поверхности с тела и заменяет их протезами из пластика или металла. Замена тазобедренного и коленного суставов – наиболее распространенный тип замены сустава. Однако можно заменить другие суставы, в том числе плечи, локти, пальцы и лодыжки.
Протезы суставов могут длиться два десятилетия и более. Тем не менее, срок службы замены сустава зависит от того, как этот сустав используется и насколько прочны поддерживающие ткани с течением времени.
Перестройка костей
Остеотомия – это вид хирургического вмешательства, применяемый для выравнивания костей, поврежденных артритом. Это снимает нагрузку на поврежденную часть кости или сустава. Остеотомия обычно проводится только у молодых людей с ОА, для которых замена сустава не является предпочтительной.
Слияние костей
Кости в суставе могут быть постоянно сращены для повышения стабильности сустава и уменьшения боли.
Эта операция обычно приводит к серьезному ограничению или отсутствию диапазона движений в суставе.Однако в серьезных случаях ОА это может быть лучшим способом облегчить хроническую, изнурительную боль.
Слияние костей также известен как артродез.
Артроскопическая хирургия
В этой процедуре хирург удаляет разорванный и поврежденный хрящ из сустава. Это делается с использованием артроскопа. Артроскоп – это маленькая камера на конце трубки. Это позволяет врачам видеть коленный сустав при выполнении процедур на суставе. Артроскопия также может быть использована для удаления костных шпор.
В прошлом это была популярная операция по лечению остеоартрита коленного сустава. Тем не менее, исследования показали, что артроскопия не более эффективна при лечении длительной боли, чем медикаментозное лечение или физиотерапия.
Для лечения остеоартрита доступно множество вариантов. Если у вас ОА, обратитесь к врачу, чтобы найти подходящее для вас лечение.
Лечение остеоартроза голеностопного сустава
Когда изменений в образе жизни недостаточно, нехирургические медицинские вмешательства могут помочь ослабить симптомы артрита голеностопного сустава. Как правило, людям рекомендуется попробовать лечение в консультации с врачом.
Обувные Вставки и Обувь Рокера
Амортизирующие вставки для обуви могут снизить давление, оказываемое на голеностопный сустав при ходьбе. Они также могут препятствовать катанию лодыжки. Врач может порекомендовать соответствующие предварительно сделанные вкладыши или специальные вкладыши.
реклама
Врач также может порекомендовать туфли-качалки, подошвы которых закруглены спереди назад. Закругленные подошвы требуют меньшего сгибания голеностопного сустава при ходьбе; однако некоторым людям трудно привыкнуть к подошве рокера, и они менее устойчивы при их ношении. 1
ортопедические поддерживающие устройства (ортопедические устройства)
Некоторые ортопедические средства могут использоваться для стабилизации или снятия давления с лодыжки.
- Эластичные подтяжки обертывают вокруг лодыжки и стопы, обеспечивая дополнительную поддержку лодыжки.
- Жесткая пластиковая скоба, которая оборачивается вокруг задней части лодыжки и нижней части стопы, может ограничить подвижность лодыжки и уменьшить боль.
- Трость (используемая на противоположной стороне пораженной лодыжки) может поглотить 25% массы тела человека, снимая давление с лодыжки.
Если у человека проблемы с балансом, можно рассмотреть ходунка.
Физиотерапия
Физиотерапевтические упражнения могут растянуть мягкие ткани голеностопного сустава и нарастить окружающие мышцы.Эти изменения могут сделать лодыжку менее склонной к дальнейшей потере хряща. Программа физиотерапии для лечения артрита голеностопного сустава должна постепенно развиваться и учитывать конкретные потребности пациента и сосуществующие состояния.
Существует не так много исследований относительно физической терапии артрита лодыжки. Рекомендации по физиотерапии в основном основаны на исследованиях остеоартрита коленного и тазобедренного суставов. 2
См. Способы упражнений при артрите
Лекарства
Некоторые лекарства могут быть использованы для облегчения симптомов остеоартрита лодыжки.Врачи и пациент должны обсудить прием лекарств в контексте образа жизни пациента, тяжести боли и истории болезни. Потенциальные побочные эффекты и взаимодействие с другими лекарствами, витаминами и добавками также следует учитывать.
реклама
Все лекарства несут потенциальный риск побочных эффектов.
См. Средства от боли для облегчения боли при артрите
Для некоторых пациентов перечисленные выше изменения образа жизни и медицинские процедуры могут быть недостаточными, и могут быть рассмотрены инъекции.
Список литературы
- 1. Албрайт BC, Вудхалл-Смит В.М. Подошва коромысла изменяет постуральную реакцию на обратный перевод во время стойки. Походка поза. 2009 Jul; 30 (1): 45-9. doi: 10.1016 / j.gaitpost.2009.02.012. Epub 2009 Mar 28. PubMed PMID: 19329317.
- 2. Патерсон К.Л., Гейтс Л. Клиническая оценка и лечение остеоартрита стопы и голеностопного сустава: обзор современных данных и акцент на фармакологическом лечении. Старение наркотиков. 2019 март; 36 (3): 203-211.doi: 10.1007 / s40266-019-00639-й. Обзор. PubMed PMID: 30680680.
Остеоартроз – Лечение и поддержка
От остеоартрита не существует лекарства, но со временем состояние не обязательно ухудшается. Есть ряд методов лечения, которые помогут облегчить симптомы.
Основные методы лечения симптомов остеоартрита включают в себя:
- мер образа жизни – таких как поддержание здорового веса и регулярные физические упражнения
- лекарств – чтобы облегчить боль
- поддерживающих методов лечения – чтобы облегчить повседневную деятельность
В некоторых случаях, когда другие методы лечения не помогли, также может быть рассмотрена операция по восстановлению, укреплению или замене поврежденных суставов.
Изменения в образе жизни
Упражнение
Упражнения являются одним из самых важных методов лечения людей с остеоартрозом, независимо от вашего возраста или уровня физической подготовки. Ваша физическая активность должна включать в себя комбинацию упражнений для укрепления мышц и упражнений для улучшения общей физической формы.
Если остеоартрит вызывает у вас боль и скованность, вы можете подумать, что физические упражнения ухудшат ваши симптомы.
Тем не менее, регулярные физические упражнения, которые поддерживают вашу активность, наращивают мышцы и укрепляют суставы, обычно помогают улучшить симптомы.
Упражнения также полезны для похудения, улучшения осанки и снятия стресса, и все это ослабит симптомы.
Ваш лечащий врач или, возможно, физиотерапевт обсудит преимущества, которые вы можете ожидать от программы упражнений, и может дать вам план упражнений, которым вы сможете следовать дома.
Важно следовать этому плану, потому что есть риск, что слишком быстрое выполнение упражнений или неправильное выполнение упражнений может повредить ваши суставы.
Узнайте больше о здоровье и фитнесе, включая простые способы занятий дома.
Похудение
Избыточный вес или ожирение часто усугубляют остеоартрит, поскольку он создает дополнительную нагрузку на некоторые суставы.
Чтобы узнать, страдаете ли вы избыточным весом или ожирением, воспользуйтесь калькулятором здорового веса.
Если у вас избыточный вес или ожирение, попытайтесь сбросить вес, выполняя больше физических упражнений и придерживаясь более здоровой диеты.
Обсудите любой новый план упражнений с вашим терапевтом или физиотерапевтом перед началом.Они могут помочь вам спланировать подходящую для вас программу упражнений. Ваш врач общей практики и медсестра также могут посоветовать, как похудеть медленно и безопасно.
Узнайте больше о похудении.
Средства для облегчения боли
Ваш врач расскажет вам о лекарствах, которые снимают боль от остеоартрита.
Иногда комбинация методов лечения, таких как обезболивающие, физические упражнения и вспомогательные устройства или хирургическое вмешательство, может потребоваться для контроля вашей боли.
Тип обезболивающего средства, который вам может порекомендовать врач общей практики, будет зависеть от степени вашей боли и других состояний или проблем со здоровьем, которые у вас есть. Основные используемые лекарства приведены ниже.
парацетамол
Если у вас боль, вызванная остеоартритом, врач общей практики может предложить начать с приема парацетамола. Вы можете купить это в супермаркетах или аптеках. Лучше принимать это регулярно, а не ждать, пока ваша боль станет невыносимой.
При приеме парацетамола всегда используйте дозу, рекомендованную терапевтом, и не превышайте максимальную дозу, указанную на упаковке.
Узнайте больше о парацетамоле.
Нестероидные противовоспалительные препараты (НПВП)
Если парацетамол не эффективно контролирует боль при остеоартрите, терапевт может назначить нестероидный противовоспалительный препарат (НПВП).
НПВП – обезболивающие, которые действуют путем уменьшения воспаления.
Некоторые НПВП доступны в виде кремов (актуальные НПВП), которые наносятся непосредственно на пораженные суставы. Некоторые актуальные НПВП доступны без рецепта.Они могут быть особенно эффективными, если у вас остеоартрит на коленях или руках. Они не только помогают облегчить боль, но и помогают уменьшить отеки в суставах.
Ваш врач обсудит с вами тип НПВП, который вы должны принимать, а также преимущества и риски, связанные с ним.
NSAID таблетки могут потребоваться, если парацетамол и актуальные NSAID не облегчают боль. Они могут не подходить для людей с определенными условиями, такими как астма, язва желудка или стенокардия, или если у вас был сердечный приступ или инсульт.Если вы принимаете низкие дозы аспирина, спросите своего лечащего врача, следует ли вам использовать НПВП.
Если ваш лечащий врач рекомендует или назначает НПВП для приема внутрь, он обычно также назначает лекарство, называемое ингибитором протонной помпы (ИПП), для одновременного приема. НПВП могут разрушить слизистую оболочку желудка, которая защищает ее от желудочной кислоты. ИЦП снижают количество кислоты, вырабатываемой желудком, снижая риск повреждения слизистой оболочки желудка.
опиоидов
Опиоиды, такие как кодеин, являются другим типом обезболивающего средства, которое может облегчить вашу боль, если парацетамол не действует.Опиоиды могут помочь уменьшить сильную боль, но также могут вызвать побочные эффекты, такие как сонливость, тошнота и запор.
Кодеин сочетается с парацетамолом в обычных лекарствах, таких как ко-кодамол.
Если вам необходимо регулярно принимать опиоид, ваш лечащий врач может выписать слабительное, чтобы принимать его вместе с собой, чтобы предотвратить запор.
Капсаицин крем
Врач-терапевт может назначить крем с капсаицином, если у вас остеоартрит в руках или коленях, а местные НПВП не помогли облегчить боль.
Крем Capsaicinработает, блокируя нервы, которые посылают сообщения боли в обработанной области. Возможно, вам придется использовать его некоторое время, прежде чем он даст эффект. Вы должны испытать некоторое облегчение боли в течение первых 2 недель использования крема, но это может занять до месяца, чтобы лечение было полностью эффективным.
Применяйте крем капсаицина размером с горошину на пораженные суставы до 4 раз в день, но не чаще, чем каждые 4 часа. Не используйте крем с капсаицином на поврежденной или воспаленной коже и всегда мойте руки после нанесения.
Будьте осторожны, чтобы не получить капсаицин крем на деликатных областях, таких как ваши глаза, рот, нос и гениталии. Капсаицин производится из перца чили, поэтому, если вы попадете на чувствительные участки вашего тела, это может быть очень болезненным в течение нескольких часов. Тем не менее, это не приведет к повреждению.
Вы можете заметить жжение на коже после нанесения крема с капсаицином. Это не о чем беспокоиться, и чем больше вы используете, тем меньше это должно произойти. Но не используйте слишком много крема и не принимайте горячую ванну или душ до или после нанесения, потому что это может ухудшить ощущение жжения.
инъекций стероидов
Стероиды представляют собой тип лекарства, которые содержат искусственные версии гормона кортизола, а иногда используются для лечения болезненных особенно опорно-двигательного аппарата.
Некоторым людям с остеоартрозом могут быть предложены инъекции стероидов, если другие методы лечения не помогли.
Инъекция будет производиться непосредственно в пораженный участок. Возможно, вам сначала дадут местный анестетик, чтобы обезболить область и уменьшить боль.
инъекции стероидов работают быстро и могут облегчить боль на несколько недель или месяцев.
Поддерживающие процедуры
В дополнение к изменениям в образе жизни и лекарствам вы можете воспользоваться рядом поддерживающих методов лечения, которые помогут уменьшить вашу боль и облегчить повседневные задачи.
Чрескожная электрическая стимуляция нервов (TENS)
Чрескожная электрическая стимуляция нервов (TENS) использует машину, которая посылает электрические импульсы через липкие участки, называемые электродами, прикрепленными к коже.Это может помочь облегчить боль, вызванную вашим остеоартритом, за счет онемения нервных окончаний в спинном мозге, которые контролируют боль.
Лечение с помощью ЧЭНС обычно организует физиотерапевт или врач, который может проконсультировать вас о силе импульсов и продолжительности вашего лечения.
Горячие или холодные пакеты
Применение горячих или холодных компрессов к суставам может облегчить боль и симптомы остеоартрита у некоторых людей. Грелка, наполненная горячей или холодной водой и нанесенная на пораженный участок, может быть очень эффективной для уменьшения боли.
Также доступны специальные горячие и холодные пакеты, которые можно охлаждать в морозильной камере или нагревать в микроволновой печи, и они работают аналогичным образом.
Вспомогательные устройства
Если остеоартрит вызывает проблемы с подвижностью или затрудняет выполнение повседневных задач, могут помочь несколько устройств. Ваш лечащий врач может направить вас к физиотерапевту или специалисту по трудотерапии за помощью и советом специалиста.
Если у вас остеоартрит в нижних конечностях, таких как бедра, колени или ступни, ваш физиотерапевт или специалист по производственной терапии может предложить специальную обувь или стельки для вашей обуви.
Обувь с амортизирующей подошвой может помочь уменьшить нагрузку на суставы ног при ходьбе. Специальные стельки могут помочь распределить ваш вес более равномерно. Опоры для ног и опоры также работают таким же образом.
Если у вас остеоартрит в бедре или колене, который влияет на вашу подвижность, вам может понадобиться средство для ходьбы, такое как палка или трость. Держите его на противоположной стороне тела от пораженной ноги, чтобы он принял часть вашего веса.
Шина (кусок твердого материала, используемого для поддержки сустава или кости) также может быть полезна, если вам нужно отдохнуть болезненным суставом.Ваш физиотерапевт может предоставить вам шину и дать совет, как правильно ее использовать.
Если на ваших руках развился остеоартрит, вам также может понадобиться помощь при выполнении ручных операций, таких как включение крана. Специальные устройства, такие как переключатели ответвлений, могут сделать выполнение этих задач более управляемым. Ваш лечащий врач может дать вам помощь и совет по использованию вспомогательных устройств в вашем доме или на работе.
Мануальная терапия
Неиспользование ваших суставов может привести к потере мышц и может увеличить жесткость, вызванную остеоартритом.Мануальная терапия – это метод, при котором физиотерапевт использует свои руки для растяжения, мобилизации и массажа тканей тела, чтобы ваши суставы были гибкими и гибкими.
Узнайте больше о физиотерапии.
Хирургия
Операция по поводу остеоартроза необходима только в небольшом числе случаев, когда другие методы лечения не были эффективными или когда один из ваших суставов серьезно поврежден.
Если вам нужна операция по поводу остеоартрита, ваш врач направит вас к хирургу-ортопеду.Операция по поводу остеоартроза может значительно улучшить ваши симптомы, мобильность и качество жизни.
Однако нельзя гарантировать, что операция полностью избавит вас от ваших симптомов, и вы все равно можете испытывать боль и скованность в своем состоянии.
Существует несколько различных видов хирургии остеоартрита.
Совместная замена
Замена сустава, также известная как артропластика, чаще всего проводится для замены тазобедренного и коленного суставов.
Во время артропластики ваш хирург удалит пораженный сустав и заменит его искусственным суставом (протезом), сделанным из специальных пластмасс и металла.Искусственный сустав может длиться до 20 лет, хотя, возможно, его придется заменить.
Существует также новый тип операции по замене суставов, называемый шлифовкой. Это использует только металлические компоненты и может быть более подходящим для молодых пациентов. Ваш хирург обсудит с вами тип операции, который будет наилучшим.
Узнайте больше о замене тазобедренного сустава и коленного сустава.
Соединение плавления
Если замена сустава вам не подходит, ваш хирург может предложить операцию по соединению вашего сустава в постоянном положении, известную как артродез.
Это означает, что ваш сустав будет более крепким и менее болезненным, хотя вы больше не сможете его двигать.
Добавление или удаление костей вокруг сустава
Если у вас остеоартрит на коленях, но вы не подходите для операции по замене коленного сустава, вы можете сделать операцию под названием остеотомия. Это связано с тем, что ваш хирург добавляет или удаляет небольшой участок кости выше или ниже коленного сустава.
Это помогает выровнять колено, чтобы ваш вес больше не фокусировался на поврежденной части колена.Остеотомия может облегчить симптомы остеоартрита, хотя в конечном итоге вам может потребоваться операция по замене коленного сустава.
Дополнительные и альтернативные методы лечения
Некоторые люди с остеоартритом пробуют дополнительные или альтернативные методы лечения, такие как иглоукалывание и ароматерапия, и находят их полезными.
Тем не менее, отсутствуют медицинские доказательства того, что они эффективны, и, как правило, они не рекомендованы Национальным институтом здравоохранения и здравоохранения (NICE).
Пищевые добавки
В прошлом для лечения остеоартрита использовался ряд пищевых добавок, в том числе хондроитин и глюкозамин.
семейных врачей больше не прописывают хондроитин и глюкозамин в системе NHS, потому что нет убедительных доказательств их эффективности в качестве лечения.
Как правило, добавки могут быть дорогими, и NICE рекомендует не предлагать их в NHS.
Rubefacients
Rubefacients доступны в виде гелей и кремов, которые при втирании создают теплый, покрасневший эффект на вашей коже.Несколько rubefacients были использованы для лечения боли в суставах, вызванных остеоартритом.
Тем не менее, исследования показали, что рубефицитные средства мало влияют на улучшение симптомов остеоартрита, поэтому NICE не рекомендует их использовать.
Последняя проверка страницы: 19 августа 2019
Следующая проверка должна быть произведена: 19 августа 2022



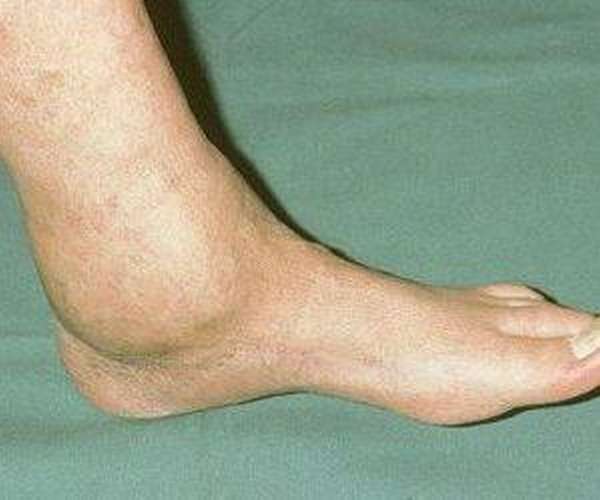

 Уникальными лечебными свойствами обладает хрен. Его применяют и при артритах, и при артрозах. Хорошо лечит воспалительные процессы, убирает отек, уменьшает скованность сустава.
Уникальными лечебными свойствами обладает хрен. Его применяют и при артритах, и при артрозах. Хорошо лечит воспалительные процессы, убирает отек, уменьшает скованность сустава. Используя хрен в лечебных процедурах, нужно быть очень осторожным и соблюдать меры безопасности. Рекомендовано держать компресс 2-8 часов, учитывая тот фактор, что терапевтическое действие начинается после 1.5-2 часов.
Используя хрен в лечебных процедурах, нужно быть очень осторожным и соблюдать меры безопасности. Рекомендовано держать компресс 2-8 часов, учитывая тот фактор, что терапевтическое действие начинается после 1.5-2 часов.










































 Идёт загрузка …
Идёт загрузка … 


 Механическое повреждение или серьезные физические нагрузки;
Механическое повреждение или серьезные физические нагрузки;
 Тянущие болевые ощущения;
Тянущие болевые ощущения;











 Эта манипуляция позволяет исключить другие аномалии – подагрический артрит, деформирующий артроз и т.д. Если необходимо, выполняется биопсия пораженной синовиальной оболочки.
Эта манипуляция позволяет исключить другие аномалии – подагрический артрит, деформирующий артроз и т.д. Если необходимо, выполняется биопсия пораженной синовиальной оболочки.





 [8], [9], [10], [11], [12]
[8], [9], [10], [11], [12]
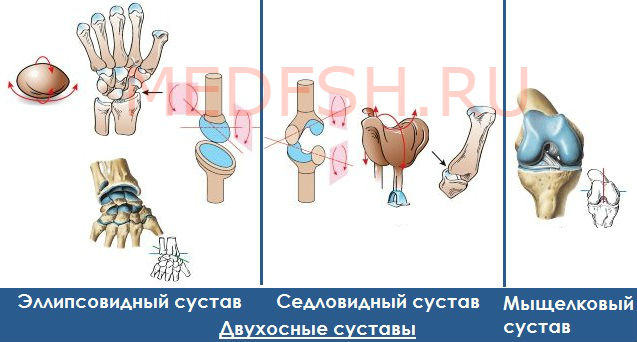
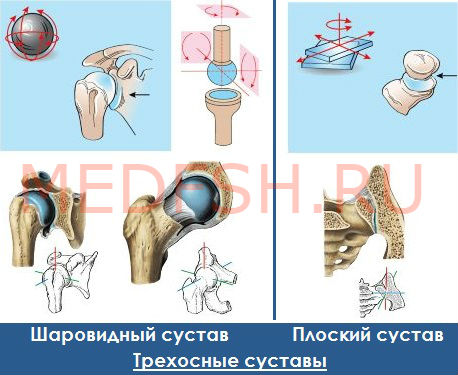
 0
0 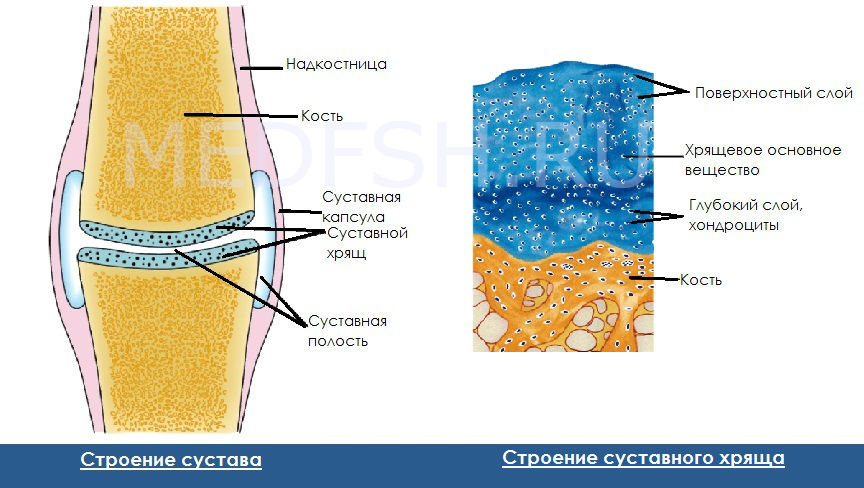
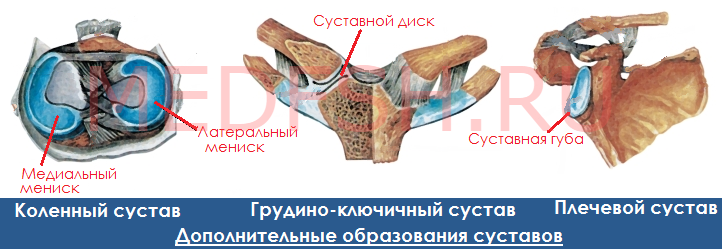
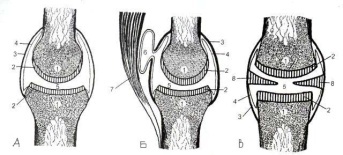

 Отложенные корма [446]
Связаться с нами
Отложенные корма [446]
Связаться с нами
























 Баня положительно влияет на весь организм в целом, но особенно полезно париться при артрите, артрозе и других заболеваниях суставов и позвоночника.
Баня положительно влияет на весь организм в целом, но особенно полезно париться при артрите, артрозе и других заболеваниях суставов и позвоночника.
 При наличии этих заболеваний усиление кровотока может спровоцировать тяжелое осложнение, повышение артериального давления, усиление воспалительного процесса. При ревматизме запрещены контрастные процедуры (обливание ледяной водой, купание в пруду после парилки). Это может вызвать обострение заболевания и ухудшение состояния больного.
При наличии этих заболеваний усиление кровотока может спровоцировать тяжелое осложнение, повышение артериального давления, усиление воспалительного процесса. При ревматизме запрещены контрастные процедуры (обливание ледяной водой, купание в пруду после парилки). Это может вызвать обострение заболевания и ухудшение состояния больного.
 Можно прогреть паром махровое полотенце и прикладывать его на больное место на 20 минут. Для усиления лечебного эффекта после двух раз коротких посещений парилки на пораженное место накладывается глина, ее нужно подержать 40 минут. Глиной можно и просто растирать больные суставы.
Можно прогреть паром махровое полотенце и прикладывать его на больное место на 20 минут. Для усиления лечебного эффекта после двух раз коротких посещений парилки на пораженное место накладывается глина, ее нужно подержать 40 минут. Глиной можно и просто растирать больные суставы.

 Но, даже занимаясь фитнесом, можно вынудить суставы трудиться в усиленном режиме. Это также влияет на износ хрящевых тканей. Практикуя частые тренировки, 5 дней в неделю и более, необходимо подкармливать свой организм теми же хондропротекторами и жирными кислотами Омега-3.
Но, даже занимаясь фитнесом, можно вынудить суставы трудиться в усиленном режиме. Это также влияет на износ хрящевых тканей. Практикуя частые тренировки, 5 дней в неделю и более, необходимо подкармливать свой организм теми же хондропротекторами и жирными кислотами Омега-3.
 Тем, кто страдает от болей ночью, нужно собрать 300 г конского каштана, помыть, обтереть, мелко покрошить, залить 0,5 л водки. Взбалтывая ежедневно банку, выдержать 2 недели. На ночь необходимо натирать больные места. Со временем боли будут отступать, а спустя год совсем исчезнут.
Тем, кто страдает от болей ночью, нужно собрать 300 г конского каштана, помыть, обтереть, мелко покрошить, залить 0,5 л водки. Взбалтывая ежедневно банку, выдержать 2 недели. На ночь необходимо натирать больные места. Со временем боли будут отступать, а спустя год совсем исчезнут.














 Патологический хруст суставов у ребёнка вызывает боль, отеки, температуру, изменяет походку, деформирует конечности.
Патологический хруст суставов у ребёнка вызывает боль, отеки, температуру, изменяет походку, деформирует конечности.






 Когда ребенок вырастет, его суставы могут сломаться. Фото: Гетти Но есть и другие причины такого «поведения» суставов:
Когда ребенок вырастет, его суставы могут сломаться. Фото: Гетти Но есть и другие причины такого «поведения» суставов:

 Фото: pixabay.com
Фото: pixabay.com
 Иллюстративный снимок. Фото: Дарья Бурякина, TUT.BY
Иллюстративный снимок. Фото: Дарья Бурякина, TUT.BY
 Фото: Anupam Mahapatra, unsplash.com
Фото: Anupam Mahapatra, unsplash.com














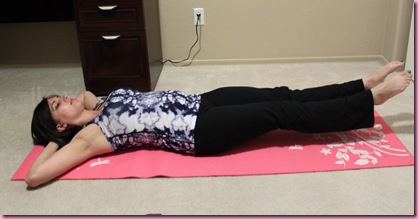



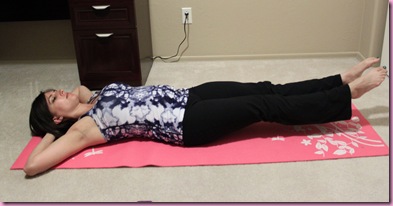
 Зачастую во время интересного положения болят суставы пальцев рук из-за подвижности суставов, характеризующихся состоянием соединительных тканей. Болевые очаги образуются в области мышц, сухожилий и связок. Чтобы недуг не приобрел хронический характер, эти очаги необходимо вовремя локализовать. Однако ставить диагноз самостоятельно, а тем более назначать себе лечение во время беременности, категорически запрещается, поскольку делать это должен только врач, после соответствующей диагностики. Самостоятельное лечение, особенно во время беременности, может пагубно отразиться не только на вашем здоровье, но и на развитии вашего будущего малыша.
Зачастую во время интересного положения болят суставы пальцев рук из-за подвижности суставов, характеризующихся состоянием соединительных тканей. Болевые очаги образуются в области мышц, сухожилий и связок. Чтобы недуг не приобрел хронический характер, эти очаги необходимо вовремя локализовать. Однако ставить диагноз самостоятельно, а тем более назначать себе лечение во время беременности, категорически запрещается, поскольку делать это должен только врач, после соответствующей диагностики. Самостоятельное лечение, особенно во время беременности, может пагубно отразиться не только на вашем здоровье, но и на развитии вашего будущего малыша. Боли в суставах рук у беременной женщины могут возникать по многим причинам. К примеру, боли в суставах можно объяснить нагрузкой, которая растет день ото дня. Тяжелый животик оказывает давление на весь двигательный аппарат, поэтому необходимо всегда, на протяжении всего срока беременности следить за своим весом. Возможно, болят суставы рук у беременной женщины и из-за того, что в организме начинает усиленно вырабатываться релаксин, влияющий на размягчение суставов. Природа предусмотрела это для того, чтобы в будущем малыш мог продвигаться по родовым путям.
Боли в суставах рук у беременной женщины могут возникать по многим причинам. К примеру, боли в суставах можно объяснить нагрузкой, которая растет день ото дня. Тяжелый животик оказывает давление на весь двигательный аппарат, поэтому необходимо всегда, на протяжении всего срока беременности следить за своим весом. Возможно, болят суставы рук у беременной женщины и из-за того, что в организме начинает усиленно вырабатываться релаксин, влияющий на размягчение суставов. Природа предусмотрела это для того, чтобы в будущем малыш мог продвигаться по родовым путям. Больные суставы рук можно слегка помассировать, это поможет расслабиться. Но главное, будущей матери не стоит падать духом и не выискивать болезненные симптомы. Не стоит заниматься самовнушением, относительно своего плохого самочувствия, и тогда болевые ощущения отступят. Чаще бывайте на свежем воздухе, совершая пешие прогулки.
Больные суставы рук можно слегка помассировать, это поможет расслабиться. Но главное, будущей матери не стоит падать духом и не выискивать болезненные симптомы. Не стоит заниматься самовнушением, относительно своего плохого самочувствия, и тогда болевые ощущения отступят. Чаще бывайте на свежем воздухе, совершая пешие прогулки.







