Полезные свойства желатина для суставов: польза и вред, как пить для лечения, отзывы врачей
Желатин польза и вред для суставов
Значительная часть костных и суставных патологий возникает из-за нарушения трофики хряща, его деформации. Целители советуют в таких случаях применять желатин. Это вещество восстанавливает хрящевую ткань, признано эффективным и доступным способом лечения.
Желатин для суставов
Желатин добывают путем денатурации из костей, хрящей, эпидермиса крупного рогатого скота. Для терапии используют исключительно пищевую форму. Продукт выпускается в форме кристаллического порошка светло-желтого цвета с коричневатым оттенком. В нем содержится 86-91% протеина и около 2% воды и минеральных солей. Вещество оказывает защитное, антидистрофическое и антидегенеративное действие на суставы.
Американскими врачами был проведен эксперимент: 175 людей, больных остеопорозом, на протяжении двух недель принимало 10 грамм желатина в сутки. По завершению исследования было зарегистрировано улучшение состояния суставной ткани у всех участников: улучшилась подвижность, снизилась выраженность боли.

Полезные свойства желатина для суставов и его вред
- Регенерация хрящевой ткани.
- Торможение деструктивных и дегенеративных изменений в хрящах.
- Поддержка эластичности соединительной ткани.
- Уменьшение болевого синдрома.
- Предотвращение преждевременного истирания хряща, суставов.
Показания и противопоказания
Рекомендуется использовать для лечения таких нарушений:
- Бурсит.
- Разрыв связок.
- Остеохондроз.
- Артроз.
- Перелом костной ткани.
- Артрит.
- Ухудшение состояния хряща.
- Травмирование сухожилий.
- Патологические изменения в костных, суставных тканях.
- Остеопороз.
- Разрыв коленных связок.
- Остеоартроз.
Противопоказания к терапии:
- Присутствие конгломератов в почках, мочевике.
- Тромбоз.
- Наличие конкрементов в желчном пузыре.
- Тромбофлебит.
- Тяжело протекающие заболевания сердца и (или) сосудов.
- Аллергия.
- Стойкое нарушение метаболизма.

Как применять желатин для лечения суставов
У людей, страдающих проявлениями заболеваний костей и мышц, нередко наблюдается износ суставной и хрящевой тканей. Из-за дефицита белка и коллагена ухудшается состояние хрящей, костей, мышц, появляются сильные боли. Желатин признан природным источником коллагена. Поэтому его принято использовать для лечения суставных патологий.
Применяют вещество внутрь и наружно. Из него готовят мази, настойки, настои, коктейли. Как именно использовать, зависит от выбранного рецепта. В любом случае стоит придерживаться правил:
- Соблюдать пропорции.
- Не превышать дозу.
- Предварительно советоваться с врачом-артрологом или ревматологом.
- Контролировать состояние до лечения и после.
Как и сколько пить
Желатином лечатся не менее двух недель. Иногда курс продлевают до трех месяцев. Спустя недельный перерыв терапию разрешается повторить. Врачи рекомендуют делить суточную дозу на несколько приемов. Употребляют средство в жидком или желеобразном виде. Максимальная суточная доза – 10 грамм.

Лечение желатином суставов
При использовании рецептов на базе желатина у многих людей начинаются запоры. Поэтому рекомендуется в период терапии употреблять продукты со слабительным свойством. Полезно добавлять в рацион свеклу, курагу, кефир, укроп, инжир, капусту.
Чтобы получить максимальную пользу для организма, блюда с желатином нужно тщательно пережевывать. Употребление гидролизата коллагена стоит сочетать с другими методами лечения. При использовании аптечных желатиновых капсул или смесей, надо четко следовать инструкции. Уже спустя пару недель человек заметит улучшение: пройдут боли, повысится подвижность.
Желатин при коксартрозе
В продукте присутствует лизин, который используется для лечения коксартроза. При патологии вещество улучшает усвоение кальция, защищает костную ткань от разрушения. Элемент поддерживает сосуды в хорошем состоянии, предотвращает их закупорку.
При коксартрозе желатин применяют на протяжении 4 месяцев. За это время не только тормозятся процессы разрушения хряща, но и запускается процесс восстановления. Лизин нормализует кровоток, метаболизм, насыщает суставы питательными веществами, укрепляет иммунитет и стимулирует продукцию синовиальной жидкости. Если коксартроз только начался, средство быстро снимет болевой синдром и прочие проявления болезни.
Желатин для суставов: рецепты приготовления
- На ночь в 1/2 стакане теплой воды растворить пару чайных ложек желатина и оставить до утра. В разбухшую массу добавить немного теплой воды, компот из фруктов или сок. Все перемешать и выпить за полчаса до завтрака. Лечиться месяц.
- В стакане обезжиренного молока растворить 3 чайные ложки желатина. Добавить майский мед по вкусу. Спустя час смесь прокипятить. После остывания поставить в холодильник. Принимать трижды в неделю 3-6 месяцев.
- Вечером чайную ложку желатинового порошка залить 120 мл холодной воды. Утром добавить майский мед, выпить. Курс – 10 суток.
- Сухой желатин высыпать на марлевый отрезок и смочить водой. Отжать и приложить к больной зоне. Прикрыть полиэтиленом и прибинтовать. Поверх укутать шарфом. Компресс держать 2 часа. Проделать 6 сеансов. Спустя месяц курс повторить.
Желатин — польза и вред для организма человека
Желатин — «замороженный», чистый коллаген, или животный белок. Представляет собой бесцветный или бледно-желтоватый безвкусный порошок, применяемый для создания желеобразной массы, или как загуститель.

Изготовляется из костей, шкур, соединительных тканей крупного рогатого скота. В некоторых случаях для его приготовления применяют также хрящи и кости рыб, копыта, сухожилия различных домашних животных. Используемое сырье подвергают процессу длительного кипячения, при котором коллаген расщепляется и превращается в глютин. Полученную субстанцию выпаривают, осветляют, охлаждают до образования желеобразной массы, режут и сушат. Сушеное вещество остается в порошкообразном состоянии до взаимодействия с водой. В жидкости желатин набухает, при медленном нагревании полностью растворяется, образуя клейкую субстанцию, используемую для загустения.
Применяют желатин в медицинской практике, фармакологии, кулинарии, фото- и киноиндустрии.
Химический состав
В составе желатина множество химических веществ и микроэлементов:
- Коллаген – основная составляющая продукта, животный белок, необходимый организму человека. Главная его задача – укрепление соединительной ткани. При нехватке возникает ломкость сосудов, боль в суставах, утомляемость, общее недомогание, раннее старение кожных покровов, появление морщин.
- Витамин РР (никотиновая кислота) – отвечает за окислительно-восстановительные процессы в тканях и клетках.
- Калий – регулирует водно-солевой баланс, нормализует работу мышц сердца, устанавливает сердечный ритм.
- Железо – обеспечивает насыщение клеток кислородом, поддерживает метаболизм, улучшает функцию щитовидной железы.
- Фосфор – формирует скелет человека.
- Натрий – активирует выработку ферментов поджелудочной железы.
- Магний – защищает сердце, успокаивает нервную систему.
- Кальций – нормализует артериальное давление, способствует свертываемости крови.
- Вода, углеводы, жиры – составная часть клеток.
- Глицин – вещество, контролирующее деятельность центральной нервной системы, предотвращает ломкость и сужение сосудов, сильные головные боли, вызванные недостаточным поступлением кислорода, повышает концентрацию и внимание.
- Пролин и гидроксипролин – отвечают за обновление хрящевой ткани, необходимы при лечении заболевания суставов.
- Лизин – стимулирует рост человека.
- Аланин – регулирует синтез глюкозы в крови, помогает поддерживать обмен веществ в организме, увеличивает работоспособность, снимает спазмы и головные боли.
Желатин имеет достаточно большую калорийность – около 60 ккал, поэтому его не используют сторонники вегетарианской диеты. В настоящее время существует аналог, получаемый из растения агар-агар, по своему химическому составу приближенный к оригинальному продукту.
Применение желатина
Благодаря своей способности к загустению, желатин получил широкое распространение во многих отраслях промышленности:
- В медицине его применяют при кровотечениях, для улучшения свёртываемости крови, как тампоны полостей органов, при оперативном лечении. Препарат «Желотинов» — плазмозамещающее средство при ожоговом, токсикологическом, геморрагическом шоковых состояниях.
- В фармакологии используют при изготовлении оболочек таблеток, капсул, свечей.
- В фото- и киноиндустрии – один из составляющих частей фотобумаги, фото- и кинопленки
- В косметологии — изготовляют омолаживающие средства, обладающие лифтинг эффектом.
В кулинарии – пищевая добавка Е-441, необходима:
- для приготовления студней, желе, заливных блюд;
- как составная часть кондитерских изделий, таких как зефир, пастила, мармелад, желе;
- применяется в виде защитной оболочки для колбасы и колбасных изделий;
- осветляет фруктовый сок и вино;
- как стабилизатор и эмульгатор;
- поддерживает форму сладостей.
Польза желатина для человека
Желатин помогает в решении многих проблем со здоровьем. При регулярном потреблении студней, желе или холодца, организм значительно укрепится, улучшится общее состояние. Так же этот продукт:

- Нормализует пищеварительную систему – покрывает стенки желудка пленкой и способствует уменьшения воспаления слизистой, лечит кишечные расстройства, помогает нормализовать процесс переваривания пищи.
- Незаменим при болезнях суставов, связок, переломах конечностей, лечит артрит, восстанавливает подвижность суставной ткани.
- Укрепляет кости и костную ткань.
- Благодаря содержанию коллагена, способствует омоложению кожи, подтягивает овал лица, предотвращает старение и разглаживает морщины. Оздоравливает кожный покров, уменьшает воспаление.
- Устраняет ломкость и секучесть волос, наполняет их жизненной силой, придает блеск, запускает процесс омоложения волосяных луковиц.
- Лечит расслоение ногтевых пластин.
- Увеличивает свертываемость крови.
- Настраивает обмен веществ, способствует похудению — притупляет чувства голода и устраняет переедание.
- Применяется для питания спортсменов, как прекрасный источник животного белка.
- Восстанавливает нервную систему, нормализует работу мозга, справляется с головными болями и препятствует сужению сосудов.
Снизить боль в суставах, улучшить подвижность, убрать хруст — поможет компресс – марлю намочить в горячей воде, выжать и сложить слоями. В середину поместить порошок желатина, приставить к больному месту, зафиксировать бинтом, обмотать шерстяным платком или шарфом. Проводить процедуру необходимо ежедневно в течение месяца.
Улучшить кожный покров могут желатиновые маски:
- Для устранения сухости и «гусиных лапок» – взять по 1 ст. ложки мякоти авокадо, порошка, и 6 стаканов воды. Желатин залить жидкостью и нагревать, пока не растворится. В смесь добавить авокадо, хорошо перемешать, остудить и намазать лицо на 20 минут.
- Для борьбы с черными точками – 50 мл желатина растворить в воде, добавить 1 т. активированного угля и 2 ч. ложки сока лимона, хорошо перемешать. Суспензией смазать кожу и держать 15 минут.
- Омолаживающая маска – замочить 60 мл порошка в 500 мл отвара ромашки или молоке. Полученную смесь разогреть, медленно размешивая до загустения. Немного остудив, смазать лицо, шею и грудь, кожу на веках и вокруг глаз покрывать не нужно. Оставить на 20 минут.
Все желатиновые маски необходимо делать на предварительно очищенную кожу. Во время процедуры не нужно разговаривать и улыбаться. Смывать маску следует постепенно: сперва теплой водой, для размягчения ингредиентов, а затем холодной. Приготовленную субстанцию хранить в холодильнике в течение 4 дней, перед употреблением следует немного разогреть и перемешать.
При тусклых, секущихся волосах поможет компресс:
- Для приготовления брюнеткам нужно использовать 3 ст. ложки сока моркови, а блондинкам — сок лимона — 50 мл, желатина развести в подогретом напитке, нанести на волосы, распределить по всей длине. Надеть полиэтиленовый пакет, завернуть голову в полотенце и сушить феном 10 минут. Держать 40 минут, затем вымыться, используя бальзам для волос.
- 60 мл порошка смещать с водой, подогреть, до образования клеткообразной массы, добавить 10 мл масла из ядер миндаля, смазать смесью мокрые волосы. Укутать голову полотенцем и посидеть так 40 минут. По окончании указанного времени вымыть шевелюру.
- 50 гр. порошка распарить в теплой воде до загустения, добавить бальзам для волос. Смазать мокрые волосы, накрыть целлофаном и держать 30 минут. После процедуры еще раз вымыть голову.
Кулинарные рецепты
Наиболее часто желатин применяют в кулинарии для изготовления заливного, холодца, студня, желе. Для фруктовых блюд рекомендуется использовать 20 г. сухого порошка на 1 литр воды, при приготовлении заливных — требуется плотная консистенция, и стоит брать 60 гр. на такое же количество жидкости. Превышать дозировку не рекомендуется, так как полученная в результате суспензия будет по форме и вкусу напоминать клейстер.

Суть приготовления любых блюд с желатином состоит в следующем:
- Требуемое количество порошка необходимо замочить в 200 мл воды, дать набухнуть при комнатной температуре.
- Разбухший желатин нагревают, постоянно размешивая до полного растворения.
- Получившуюся смесь вливают в основную жидкость (для желе нужен фруктовый сок или компот, для панна-котты — сливки, студень, заливное, холодец варят на мясном, рыбном или курином бульоне).
- Хорошо размешивают, помещают необходимые ингредиенты (мясо, фрукты, овощи), охлаждают при комнатной температуре.
- Остывшую суспензию ставят в холодильник на срок, указанный в рецепте (минимум 30 минут).
Для улучшения состояния костей и суставов врачи советуют ежедневно употреблять в пищу желатин, для этого 2 ч. ложки пищевой добавки требуется растворить в 200 мл воды и выпить. Напиток необходимо употреблять 1-2 раза в течение дня, для улучшения вкуса можно взять фруктовый сок, молоко, кефир или йогурт. Пить такой коктейль следует на протяжении 3-х месяцев.
Необходимо регулярно кушать бульон, приготовленный из мяса курицы вместе с костями, как самостоятельное блюдо, или применять для приготовления супов.
20 г. желатина можно добавлять в любые соусы, йогурт, кефир, фруктовые коктейли, первые блюда для загустения и приобретения лечебного эффекта.
Противопоказания
Несмотря на столь очевидную пользу, нельзя употреблять желатин в следующих случаях:
- При заболеваниях почек, желчного пузыря, подагре. Продукт является оксалатом, и при чрезмерном употреблении способствует образованию камней в мочевом и желчном пузыре.
- Повышает уровень холестерина в крови, следовательно, не подходит страдающим заболеваниями сердца и сосудов.
- Усиливает свертываемость крови – представляет опасность для больных варикозом, атеросклерозом, склонных к образованию тромбов в сосудах.
- Обладает закрепляющим действием, поэтому не подходит для людей, страдающих геморроем и запорами.
- Практически не вызывает аллергии, но при чрезмерном употреблении, может стать причиной кожных высыпаний.
Видео: вся правда о желатине
Как и сколько пить желатин, чтобы вылечить суставы?
Желатин для суставов: миф или реальность? Подобными заголовками сегодня пестрят многие статьи в научных изданиях, периодической прессе и публикации в интернете. Согласно исследованиям зарубежных и отечественных ученых, помочь больным суставам можно, если ежедневно принимать в пищу желатин.

Желатин — природный источник коллагена
Оказывается, это простое и доступное средство является природным источником коллагена, способного пополнить запасы межклеточного пространства поврежденной хрящевой ткани.
Чем полезен желатин для суставов, как его пить и сколько времени должно длиться подобное народное лечения? На эти и другие вопросы ответы можно найти в ниже изложенной статье.
Желатин, как естественный источник коллагена
Применение желатина для лечения суставов – распространенная практика по всему миру. Не секрет, что блюда на основе желатина содержат огромное количество полимукосахаридов и коллагеновых волокон, веществ, из которых состоит соединительная ткань.
В основе производства продукта лежит технологический процесс переработки хрящей и костей большого рогатого скота, который на выходе позволяет получить обогащенный естественным коллагеном состав.
Перед тем как говорить о пользе желатина, следует понять, что собой представляет коллаген и зачем он нужен человеческому организму?
Коллаген является естественным белком, принимающим участие в построении соединительной ткани. Это вещество отличается особой эластичностью и упругостью, а также обеспечивает прочность и выносливость костям, хрящам и связочному аппарату.
Все подробности о коллагене вы узнаете из видео:
В норме в молодом возрасте человек не нуждается в дополнительном источнике коллагена, так как до 30 лет организм самостоятельно синтезирует его в достаточных количествах.
Со временем коллагеновых волокон становится все меньше, от чего сильно страдает соединительная ткань, реагируя развитием остеохондроза позвоночника и артрозов. Естественно, нехватка коллагена – не главная причина возникновения дегенеративных изменений в хрящах, но является одной из важных составляющих этого патологического процесса.
Когда полезен желатин?
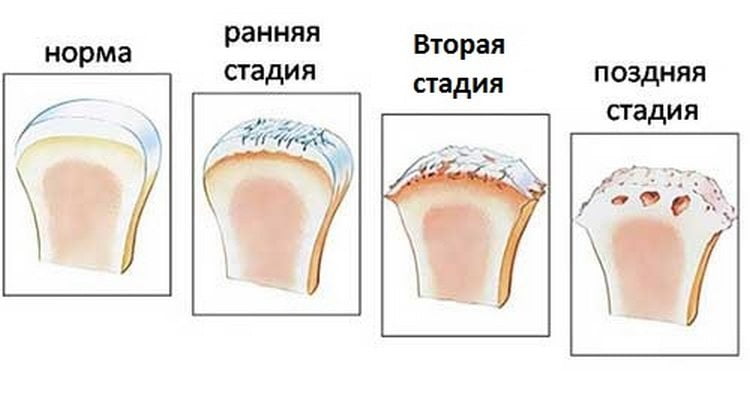
Дегенеративные изменения в суставах приводят к развитию сложного патологического процесса – артроза.
Заболевание протекает в три стадии:
- 1 стадия – начальная, когда еще нет характерной зоны дегенерации, и симптомы недуга проявляются в виде хруста, умеренной болезненности после физических нагрузок, дискомфорта в области пораженного сочленения;
- 2 стадия – заболевание прогрессирует, формируется участок «стертой» хрящевой ткани, движения в суставе становятся болезненными и скованными;
- 3 стадия – человек полностью теряет способность к подвижности в сочленении и нуждается в оперативной коррекции утерянной функции.
Прием желатина внутрь для суставов целесообразен только на начальных этапах развития недуга, когда патологический процесс еще можно откорректировать с помощью правильного питания, изменения образа жизни и несложных врачебных рекомендаций.
Желатин поможет только на начальной стадии патологических изменений
Специалисты рекомендуют принимать желатин в капсулах для суставов также людям, которые находятся в группе риска по развитию дегенеративно-дистрофических патологий опорно-двигательного аппарата:
- спортсмены, которые подвергают свои суставы изнурительным физическим нагрузкам;
- люди, у которых родители страдают артрозами;
- пациенты, получившие травмы, пострадавшие от переохлаждения, ведущие малоподвижный образ жизни, не соблюдающие адекватный питьевой режим, неправильно питающиеся, живущие в плохих экологических условиях;
- люди, страдающие от нехватки витаминов и микроэлементов, особенно витамина С и железа, которые способствуют усвоению коллагена;
- больные, у которых диагностированы воспалительные процессы в суставах.
Польза желатина для суставов у таких пациентов оценивается его способностью легко восполнять дефекты хрящевой ткани, увеличивать недостающее количество синовиальной жидкости и укреплять связочный аппарат, что позволяет улучшить здоровье суставов и продлить длительность их безболезненного функционирования.
Существуют ли противопоказания?
О пользе и вреде пищевого желатина для суставов разговоры ведутся не первое десятилетия. Фактически, это тема является полностью изученной, поэтому не представляет собой предметов для споров. Полезен ли желатин для суставов?
Безусловно, желатин очень полезен для человеческого организма, но далеко не каждый может принимать его в больших количествах.
Именно поэтому перед тем как принимать пищевой желатин для суставов, следует проконсультироваться у специалиста и исключить все противопоказания к подобному лечению.
Перед лечением желатином необходимо обязательно получить консультацию врача
От лечения суставов желатином следует отказаться людям, у которых присутствуют следующие нарушения со стороны их здоровья:
- болезни желудка: наличие изъязвлений, малигнизация, кровоточащая язва;
- заболевания желчного пузыря с образованием камней;
- конкременты в почках, особенно оксалаты;
- склонность к тромбообразованию;
- атеросклеротическое поражение интимы сосудов.
Как и сколько принимать?
Отзывы о лечении суставов желатином в домашних условиях подтверждают его эффективность, поэтому врачи нередко рекомендуют своим пациентам с начальными стадиями артрозов принимать его в качестве дополнительной терапии патологического состояния.
Итак, как пить желатин для лечения суставов? Рецепт простой. Вечером необходимо залить 50 г желатина теплой водой в количестве половины стакана. Утром к разбухшему составу добавить еще такое же количество теплой жидкости и подогреть на водяной бане. Важный момент: смесь не должна закипеть!
Принимать народное средство с желатином для лечения суставов нужно теплым, ежедневно за 30 минут до завтрака, можно размешивать с соком. Курс терапии составляет месяц (в редких случаях три), после чего необходим перерыв.
Еще один рецепт желатина для суставов. Он больше подойдет для сладкоежек и любителей молочного желе. Для приготовления лечебного десерта необходимо взять 10 г желатина (две чайные ложечки) и залить их стаканом молока комнатной температуры. Подождать, пока желатин разбухнет, после чего поставить смесь на водяную баню для растворения комочков. Однородный состав залить в форму и поставить в прохладное место. Застывание происходит быстро, поэтому уже через час можно лакомиться полезной вкусностью.
Другой вариант приготовления желатина для суставов вы найдете в видео:
Некоторые пациенты утверждают, что им очень помогли компрессы с желатином. Но врачи предупреждают, что от подобного лечения не стоит ожидать чуда, и рекомендуют прикладывать бинт с желатином на суставы только в качестве профилактики развития артрозов.
Холодец: польза или вред?
Чем полезен холодец для суставов? Польза холодца для суставов объясняется уникальным составом блюда, которое, благодаря компонентам, содержит много веществ, по своей природе схожих с хрящами человеческого организма. Именно поэтому некоторые врачи рекомендуют своим пациентам употреблять в пищу холодец для суставов, который поможет больному избавиться от интенсивных болевых ощущений, улучшит подвижность в сочленениях и восполнит потери хрящевой ткани.
Особенно полезен для суставов холодец из куриных лапок, заливное из рыбы, студень или наваристый суп из костей.
В процессе приготовления холодца очень важно не удалять элементы соединительной ткани: хрящи, кости, сухожилия и связки. Именно эти структуры имеют в своем составе необходимое количество естественных мукополисахаридов и коллагена, формирующих межклеточное пространство соединительной ткани. Многочисленные исследования подтверждают, что употребление в пищу холодца для суставов позволяет в несколько раз снизить патологические проявления артрозов и прекрасно возместить дефекты хрящей.

Холодец — не только вкусное блюдо, но и очень полезное для суставов
Однако если употреблять холодец ежедневно, то человек рискует получить от него вреда больше, нежели пользы. Не смотря на его высокую терапевтическую эффективность по отношению к хрящевой ткани, холодец и заливные блюда содержат в своем составе экстрактивные вещества, холестерин и огромное количество калорий. Все эти химические соединения не самым лучшим образом влияют на здоровье человека.
Они провоцируют развитие атеросклероза сосудов головного мозга и сердца, способствуют ожирению и гипертензии.
Именно поэтому в ежедневном пищевом рационе холодцы лучше заменить блюдами из желатина, который также препятствует изнашиванию суставных поверхностей, но в нем нет такого количества вредных компонентов.
Источники:
Желатин для суставов: полезные свойства, рецепты и применение
Желатин — польза и вред для организма человека
Как и сколько пить желатин, чтобы вылечить суставы?
Желатин для суставов действительно помогает

Этот чудо рецепт опубликовал в своем аккаунте на Прозе.ру Владимир Заславский, я его еще не проверил лично, но вот многие отзываются хорошо. Даже весьма отличные отзывы встречал. Надо разбираться, экспериментировать, что-то под себя подстраивать.
Я слышал еще и от доктора-мануала, который говорил, что вываривая хрящи, а потом кушая такой холодец, можно значительно улучшить состояние дел со своими суставами.
Однако, я отвлекся, возвращаемся к рецепту Заславского. Доказано, что желатин имеет прекрасную способность лечить суставы. Преимущество его еще и в том, что он не имеет побочных реакций, безвредный и надежный для организма.
Предыстория
Владимир познакомился с этим рецептом через заметку одного армейского врача, профессора. Этот врач дал простые и действенные советы, как укрепить и поддерживать суставы в хорошей форме. Чтобы они не хрустели, не болели и вели себя подобающе.
Владимир решил, что необходимо в обязательном порядке проверить действие рецептов профессора на себе, тем более, что проблем с суставами было предостаточно: трудности при ходьбе, невозможность длительное время стоять, боли в спине и шее.
В течение десяти дней Владимир принимал лечебный состав с желатином, и, по его словам, чудо свершилось. Полностью прошла боль в суставах, это раз, а во-вторых, хруст исчез.
Курс приема месяц, так что качество жизни поменяется кардинально! Надо обязательно попробовать и мне тоже! Очень вдохновлен сейчас. Пишу и вам, чтобы тоже обратили внимание на желатин.
Теперь сам рецепт
Купить на курс 150 граммов обыкновенного желатина, пересыпать в стеклянную банку, чтобы было удобнее хранить и брать ложкой. С вечера засыпаете в четверть стакана холодной воды две чайные ложки желатина, перемешиваете и настаиваете до утра.
К утру желатин набухнет, станет как холодец или как желе. Утром, долив до целого стакана теплой воды, (но не кипятка!) перемешиваете и выпиваете натощак этот желатин. Можно сахарком подсластить или медом.

Способ эффективно восстанавливает смазку в суставах, позволяет забыть о болях, хрустах, неподвижности и зажимах. Через месяц курса многие люди отмечали то, что переставали ощущать неприятные чувства в проблемных суставах. Поддаются лечению колени, тазобедренные суставы, спина, плечи, локти.
Продолжайте лечение в течение месяца. Затем сделайте паузу в 10 дней и вновь курс месяц.
Данная проблема требует продолжительного лечения, до 3 месяцев, так что курс можно повторить трижды. Суставы восстанавливаются в зависимости от индивидуальных особенностей человека., затем повторение через год.
Обязательно начну сейчас же прием желатина. И вам рекомендую тоже, не пропускайте такую возможность! Желаю всем здоровых суставов!
Как влияет желатин на суставы?
По своей сути желатин – это денатурат коллагена, который есть у животных в хрящах, костях, жилах и коже. Желатин способен восстановить подвижность суставов и укрепить мышцы. Его рекомендуют использовать и как профилактическое средство от разрушения суставных хрящей. Желатин помогает избавиться от хруста в суставах, сделать их более крепкими и эластичными.
Желатин способен образовывать высокоспециализированные структуры: сухожилия, хрящи, зубы, кости.
Кроме того он принимает участие в регулировании водно-солевого обмена и исполняет роль «биологического клея» для клеток организма. Коллаген способен образовывать каркас тканей и органов, вот почему желатин так ценен для организма человека.
Если учитывать, что желатин, ничем не отличается от коллагена, а значит способен отвечать за постоянную и бесперебойную работу опорно-двигательного аппарата в организме.
Обычно желатин используют в пищевой промышленности, как загуститель, но его применяют и в медицине для изготовления желатиновых капсул.
Желатин прекрасно усваивается в пищевом тракте, при употреблении желатина или коллагена, часть его может усвоиться в виде определенных цепочек аминокислот, олигопептидов и они сразу поступают в кровь, что очень ценно для быстрого построения коллегановых волокон. Сами олигопептиды стимулируют фибробласты в соединительной ткани, это усиливает их работу и они начинают интенсивно делиться.
Кроме того, при приеме желатина внутрь происходит восстановление целостности хряща, также укрепляются связки, при этом, снимается болевой синдром с пораженных суставов. При употреблении желатина увеличивается плотность хрящей, связок.
Как принимать?
Вечером надо взять 1/4 стакана холодной воды и насыпать в него 2 чайных ложки, но без горки желатина, затем размешать и оставить на ночь. Утром следующего дня в этот стакан добавляется сок, или отвар из сухофруктов, но можно просто теплую кипячёную воду и потом это выпить натощак.
Женщина почувствовала действие этого состава спустя неделю, у нее раньше были боли в спине, в области шеи, ногах, но все это она перестала замечать! Такой результат она получила, пройдя курс лечения один месяц, однако для лечения других заболеваний он может быть продлен до трех месяцев и более.
Также, по отзывам следует, сделать вывод, что лечение надо повторять ежегодно. Такой способ лечения помогает восстанавливать «смазку» в суставах, так как от здоровых суставов зависит нормальная работа многих органов. Когда у женщины улучшилась работ суставов, то восстанавливался кровоток, исчезли отеки и воспаления.
Польза желатина для суставов уже известна, поэтому его стали использовать довольно часто. В настоящее время он выпускают в виде кристаллического порошка, а при контакте с водой начинает разбухать и превращаться в вязкую прозрачную массу.
Основные плюсы при приеме такого желатина в том, что насыщает не только ткани суставов, но и укрепляет хрящи, костную ткань, ногти, волосы и стимулирует кожный покров.
Противопоказания
Прием желатина противопоказан лицам, у которых повышена свертываемость крови, что может усилить тромбообразование, а также людям с камнями в почках и в желчном пузыре.
У некоторых людей может проявляться аллергическая реакция на этот порошок.
Также при употреблении желатина стоит быть весьма осторожным тем, у кого имеются сердечные проблемы.
Чтобы добиться желаемых результатов и не навредить себе, рекомендуют употреблять желатин в свой рацион в течение не более десяти дней. После этого сделать паузу и снова возобновить лечение.
Поэтому, прежде чем начать лечение желатином, следует пройти обследование и посоветоваться с врачом, чтобы не навредить своему организму.
Так же надо учитывать то, что при приеме желатина появляются запоры, воспаляются геморроидальные узлы и возникают другие проблемы с желудочно-кишечным трактом. При проведении курса лечения с помощью желатина, следует постоянно принимать в пищу отруби, так как они способствуют улучшению перистальтики кишечника, что дает возможность наладить работу кишечника и восстановить его моторику.
Компресс для суставов из желатина
Он поможет справиться с болезненными ощущениями в суставах и избавиться от «хруста».
Нагрейте широкую марлевую повязку в горячей воде. Затем, выкрутив ее, сложите в несколько раз.
Между средними слоями насыпьте желатиновый порошок (1 чайная ложка). Салфетку приложите к больному месту, накройте пленкой и утеплите.
Такие компрессы необходимо делать каждый день в течение недели. Держать компресс можно не более трех часов.
Желатиновая настойка на молоке
Молочное желе обладает очень полезными свойствами и просто приготавливается.
Потребуется 2/3 стакана молока, 2 чайные ложки порошкового желатина.
Смешиваем молоко с желатином, добавляя 2 столовые ложки меда. Даем смеси 1 час настояться. Затем прогреваем ее на маленьком огне, постоянно помешивая до полного растворения крупинок. Ни в коем случае не доводите желатин до кипения, иначе он не застынет.
После прогрева дайте желатину остыть при комнатной температуре и затем отправьте желе в холодильник.
Полный курс — 3 раза в неделю на протяжении месяца.
Можно приготовить настой на воде с медом
Порошок желатина заливают водой и оставляют настаиваться на ночь. Утром к густой консистенции добавляют ложечку меда и разводят все теплой водичкой.
Желатин с холодцом и супом
Полезно будет кушать даже куриный холодец. Для его приготовления уваривают куриные окорочка с добавлением желатина, моркови, лука, специй.
После застывания кушают такое блюдо с огромным аппетитом и не меньшей пользой.
Если нет желания кушать желатиновые блюда, то можно добавлять его в основные. Например, суп или бульон с желатином будет в самый раз. Также можно подсыпать его в десерты.
Специалисты утверждают, что максимальную пользу от желатина можно извлечь лишь в том случае, когда не заглатывать пищу целиком, а медленно пережевывать. Лучше всего не спеша рассасывать желатиносодержащую еду во рту. Таким образом будет извлечено максимальное количество белка.
Польза желатина
Нормализуется работа всех суставов, особенно важно то, что начинают работать и исчезают боли в позвоночнике, человека перестают беспокоить тянущие боли в бедре, а также он перестает чувствовать усталость и тяжесть в ногах.
Все эти проблемы исчезают за счет того, что при приеме желатина активно восстанавливается связки и суставы позвоночного столба, его волокнисто – хрящевая пластина, без коллагена она теряют эластичность и движение позвонков нарушается, что приводит к болевым синдромам и другим патологиям.
При приеме желатина улучшается связки между дугами позвонков, можно сказать, что польза от приема желатина огромна не только для суставов ног, но особенно для позвоночника, в котором все сегменты покрыты хрящевой тканью и при нехватке коллагена, теряют эластичность.
Волокна коллагена служат строительным материалом для костных соединений и создают своего рода каркас, который придает костным соединениям гибкости. Хрящевая ткань, связки и сухожилия тоже состоят из коллагена.
Видео по теме
В завершение материала рекомендую посмотреть видео от Бориса Цацулина, в котором он делится информацией о добавках для суставов, работают они или не. Желатин или коллаген?
Поиск Найти
ВКонтакте- Обследования и анализы
- МРТ
- Анализ крови
- Анализ кала
- Анализ мочи
- УЗИ
- Флюорография
- Здоровье от А до Я
- Гинекология
- Ревматология
- Проктология
- Онкология
- Гастроэнтерология
- Неврология
- Кардиология
- Урология
- Отоларингология
- Дерматология
- Маммология
- Терапия
- Флебология
- Травматология
- Эндокринология
- Хирургия
- Пульмонология
- Офтальмология
Желатин представляет собой натуральное прозрачное вещество вязкой консистенции. Его получают при вываривании костей, сухожилий, связок и прочих тканей животных. Это вещество активно применяют для кулинарии и в косметологии. Однако желатином пользуются и в лечебных целях, в особенности для лечения опорно-двигательного аппарата.
На протяжении сотен лет данное вещество с успехом применяется человеком, поэтому желатин можно назвать абсолютно безопасным средствам натурального происхождения. С его помощью улучшают состояние волос и кожи, а также лечат болезни суставов. Рецепты на основе желатина широко распространены в народной и нетрадиционной медицине. Желатин используют при производстве бумаги, из которой изготавливают деньги, газеты, журналы. Художники обрабатывают им картон, перед тем как рисовать масляными красками.
Лечебный эффект от желатина
Говорят, что данное вещество содержит множество полезных аминокислот, способных увеличивать эластичность суставов, а также замедлять и даже останавливать деструктивные процессы в них. Желатин на 90 % состоит из белков, вода и минеральные соли составляют всего 2 % от объема, а вот жиров, углеводов и различных консервантов в его составе нет.
По химическим свойствам желатин ─ это коллаген, благоприятно воздействующий на эластичность хрящевых волокон и различных тканей, поэтому он безопасен и необходим для организма. По этой причине лечение суставов желатином считается очень эффективным. Хотя данное вещество не относится к лекарственным средствам, а является всего лишь частью питания, к сожалению зачастую недооцененного.
Чудо — рецепт для лечения суставов
Для 1 курса необходимо приобрести в магазине 150 грамм желатина, пересыпать в баночку. Вечером насыпать 2 чайные ложки (5 гр) желатина в ¼ стакана ледяной воды и оставить разбухать до утра. За ночь желатин постепенно набухнет и растворится. Утром полученный раствор выпить натощак, можно добавить сок или сладкую теплую воду. Примерно через неделю человек, который раньше жаловался на болевые ощущения в шее, спине или ногах, перестает их ощущать. Курс длится в течение месяца, через год нужно повторить. Таким способом восстанавливается нормальная работа суставов, от которых зависит функционирование многих органов. Единственный недостаток метода ─ это его простота. Не все доверяют. Таблетки на основе химии по высокой цене вызывают больше доверия, чем примитивное и безопасное средство, которое требует ежедневных усилий (чтобы налить и выпить).
Аппликации на суставы из желатина
Компрессы из желатина подойдут для лечения коленных суставов, когда воспалительный процесс сопровождается сильными болевыми ощущениями и ограничением подвижности. Компресс готовят по следующему рецепту:
- Взять марлевую или хлопчатобумажную салфетку.
- Опустить ее в горячую воду на несколько минут.
- Отжать и сложить салфетку в несколько слоев.
- Между слоями салфетки распределить 1 чайную ложку желатина.
- Наложить салфетку на пораженный сустав, накрыть целлофановой пленкой, укутать теплым полотенцем, прочно зафиксировав повязку.
- Повязку накладывают на ночь в течение 7 ─ 10 дней.
Какие побочные эффекты могут появиться?
Лечение суставов с помощью желатина, несмотря на множество положительных рецензий, должно проводиться после консультации со специалистом, поскольку имеются определенные противопоказания:
- Желчекаменная болезнь.
- Повышенная свертываемость крови.
- Мочекаменная болезнь (повышение оксалатов).
- Тромбозы и тромбофлебиты.
- Болезни почек.
- Геморроидальные узлы.
- Подагра.
- Нарушение обмена веществ.
Пациентам с различными аллергическими реакциями рекомендуется воздержаться от приема средств на основе желатина, поскольку при приеме лекарств могут появиться сбои в обменных процессах организма. Сердечно-сосудистые заболевания также являются противопоказанием для приема препаратов, содержащих желатин.
Прием желатиносодержащих препаратов может вызывать побочные эффекты: нарушения в желудочно-кишечном тракте, обострение геморроя, запоры. Для профилактики нежелательных явлений при приеме данного средства рекомендуется принимать сухофрукты, которые оказывают стимулирующее действие на ЖКТ.
Отличное средство для улучшения перистальтики кишечника готовится из инжира, кураги и чернослива. Взять 200 грамм каждого вида сухофруктов и засыпать в стеклянную емкость, добавить 50 гр сены и перемешать. Затем заливаем 1 литром кипятка, перемешиваем и остужаем. Для восстановления нормальной функции кишечника принимать по 1 чайной ложке на ночь. Остатки смеси хранят в морозильнике в пластиковом контейнере.
Отзывы наших читателей
- Отзыв от Екатерины
У меня суставы хрустят давно. Была у многих врачей, согласно снимкам, узи и пальпации в суставах патологических процессов не наблюдается. Для профилактики пропиваю курсами рыбий жир, хондроитин и глюкозамин (моя дневная норма не менее 1000 мг Optimum Nutrition), иногда применяю желатин. Хруст по-прежнему присутствует, но не такой выраженный.
По рекомендации врача для восстановления суставов занимаюсь плаванием в бассейне и на велотренажере.
- Отзыв от Алексея
Я считаю, что необходимо пропивать курсы витаминов и минералов. Для этой цели пропиваю Алфавит Эффект, Компливит или Дуовит. Применяю также раствор желатина, 200 грамм которого превращаю в желе, добавляю варенье, получается вкусный десерт. Принимаю в таком виде углеводы и обеспечиваю свои суставы строительным материалом.
Значительная часть костных и суставных патологий возникает из-за нарушения трофики хряща, его деформации. Целители советуют в таких случаях применять желатин. Это вещество восстанавливает хрящевую ткань, признано эффективным и доступным способом лечения.
Желатин для суставов
Желатин добывают путем денатурации из костей, хрящей, эпидермиса крупного рогатого скота. Для терапии используют исключительно пищевую форму. Продукт выпускается в форме кристаллического порошка светло-желтого цвета с коричневатым оттенком. В нем содержится 86-91% протеина и около 2% воды и минеральных солей. Вещество оказывает защитное, антидистрофическое и антидегенеративное действие на суставы.
Американскими врачами был проведен эксперимент: 175 людей, больных остеопорозом, на протяжении двух недель принимало 10 грамм желатина в сутки. По завершению исследования было зарегистрировано улучшение состояния суставной ткани у всех участников: улучшилась подвижность, снизилась выраженность боли.
Полезные свойства желатина для суставов и его вред
Полезные качества:
- Регенерация хрящевой ткани.
- Торможение деструктивных и дегенеративных изменений в хрящах.
- Поддержка эластичности соединительной ткани.
- Уменьшение болевого синдрома.
- Предотвращение преждевременного истирания хряща, суставов.
При неправильном использовании желатин может нанести вред. Например, он повышает свертываемость плазмы и у людей с густой кровью способен провоцировать тромбоз. У некоторых наблюдается индивидуальная непереносимость и при приеме развивается аллергия.
Показания и противопоказания
Рекомендуется использовать для лечения таких нарушений:
- Бурсит.
- Разрыв связок.
- Остеохондроз.
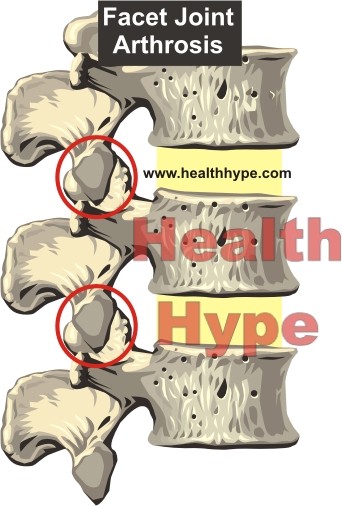
- Артроз.
- Перелом костной ткани.
- Артрит.
- Ухудшение состояния хряща.
- Травмирование сухожилий.
- Патологические изменения в костных, суставных тканях.
- Остеопороз.
- Разрыв коленных связок.
- Остеоартроз.
Противопоказания к терапии:
- Присутствие конгломератов в почках, мочевике.
- Тромбоз.
- Наличие конкрементов в желчном пузыре.
- Тромбофлебит.
- Тяжело протекающие заболевания сердца и (или) сосудов.
- Аллергия.
- Стойкое нарушение метаболизма.
Как применять желатин для лечения суставов
У людей, страдающих проявлениями заболеваний костей и мышц, нередко наблюдается износ суставной и хрящевой тканей. Из-за дефицита белка и коллагена ухудшается состояние хрящей, костей, мышц, появляются сильные боли. Желатин признан природным источником коллагена. Поэтому его принято использовать для лечения суставных патологий.
Применяют вещество внутрь и наружно. Из него готовят мази, настойки, настои, коктейли. Как именно использовать, зависит от выбранного рецепта. В любом случае стоит придерживаться правил:
- Соблюдать пропорции.
- Не превышать дозу.
- Предварительно советоваться с врачом-артрологом или ревматологом.
- Контролировать состояние до лечения и после.
Как и сколько пить
Желатином лечатся не менее двух недель. Иногда курс продлевают до трех месяцев. Спустя недельный перерыв терапию разрешается повторить. Врачи рекомендуют делить суточную дозу на несколько приемов. Употребляют средство в жидком или желеобразном виде. Максимальная суточная доза – 10 грамм.

Лечение желатином суставов
При использовании рецептов на базе желатина у многих людей начинаются запоры. Поэтому рекомендуется в период терапии употреблять продукты со слабительным свойством. Полезно добавлять в рацион свеклу, курагу, кефир, укроп, инжир, капусту.
Чтобы получить максимальную пользу для организма, блюда с желатином нужно тщательно пережевывать. Употребление гидролизата коллагена стоит сочетать с другими методами лечения. При использовании аптечных желатиновых капсул или смесей, надо четко следовать инструкции. Уже спустя пару недель человек заметит улучшение: пройдут боли, повысится подвижность.
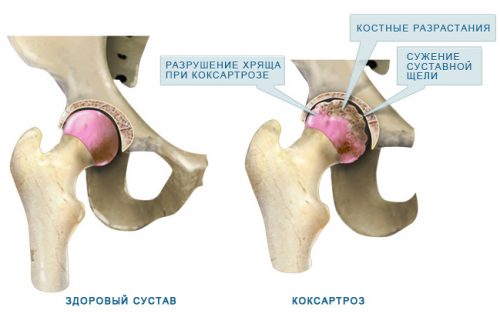
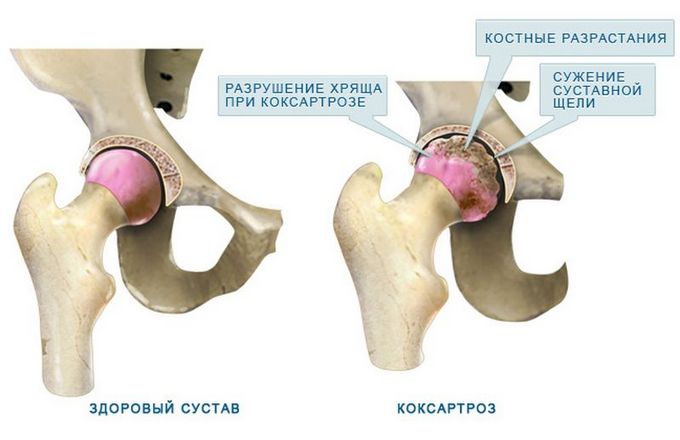
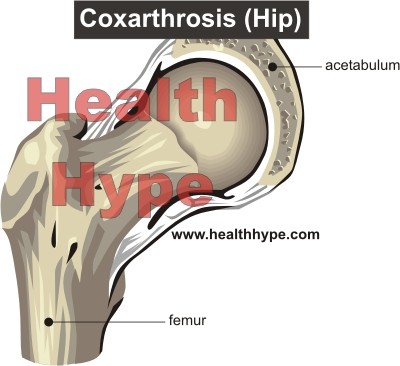
Желатин при коксартрозе
В продукте присутствует лизин, который используется для лечения коксартроза. При патологии вещество улучшает усвоение кальция, защищает костную ткань от разрушения. Элемент поддерживает сосуды в хорошем состоянии, предотвращает их закупорку.
При коксартрозе желатин применяют на протяжении 4 месяцев. За это время не только тормозятся процессы разрушения хряща, но и запускается процесс восстановления. Лизин нормализует кровоток, метаболизм, насыщает суставы питательными веществами, укрепляет иммунитет и стимулирует продукцию синовиальной жидкости. Если коксартроз только начался, средство быстро снимет болевой синдром и прочие проявления болезни.
Желатин для суставов: рецепты приготовления
Действенные рецепты:
- На ночь в 1/2 стакане теплой воды растворить пару чайных ложек желатина и оставить до утра. В разбухшую массу добавить немного теплой воды, компот из фруктов или сок. Все перемешать и выпить за полчаса до завтрака. Лечиться месяц.
- В стакане обезжиренного молока растворить 3 чайные ложки желатина. Добавить майский мед по вкусу. Спустя час смесь прокипятить. После остывания поставить в холодильник. Принимать трижды в неделю 3-6 месяцев.
- Вечером чайную ложку желатинового порошка залить 120 мл холодной воды. Утром добавить майский мед, выпить. Курс – 10 суток.
- Сухой желатин высыпать на марлевый отрезок и смочить водой. Отжать и приложить к больной зоне. Прикрыть полиэтиленом и прибинтовать. Поверх укутать шарфом. Компресс держать 2 часа. Проделать 6 сеансов. Спустя месяц курс повторить.
Похожие материалы:
19 преимуществ желатина
 Что такое желатин? Желатин (1) представляет собой прозрачное вещество без запаха, полученное в результате объединения различных частей животного, включая соединительную ткань и кости.
Что такое желатин? Желатин (1) представляет собой прозрачное вещество без запаха, полученное в результате объединения различных частей животного, включая соединительную ткань и кости.
В настоящее время рекламируется как новый суперпродукт. Существует несколько преимуществ использования желатина и желатина, поэтому, если вы не вегетарианец (поскольку желатин получают от животных, как правило, крупного рогатого скота), почему бы не добавить его в свой рацион?

При создании желатина целью является удаление как можно большего количества коллагена.После извлечения его превращают в желатиновый порошок, который растворяется в горячей жидкости и становится более твердым в процессе охлаждения (вспомните о желатиновых десертах и подливках, когда они застывают). Восемнадцать незаменимых аминокислот содержатся в желатине; говяжий желатин – самый питательный тип.
Только недавно мы не использовали все части животного для питания. В старые времена они не позволяли ни одной части потратить впустую, вплоть до костей, которые имеют огромное количество пищи.Вот почему бульон из говяжьих костей является проверенным временем лечебным питанием для очень больных людей, которые не могут есть больше этого.
Польза для здоровья желатина
Для чего нужен желатин? Ну, для начала, желатин полезен для вас из-за содержания белка и аминокислот. Есть много преимуществ желатина; этот простой, безвредный ингредиент может стать рабочей лошадкой для обеспечения оптимального здоровья. Посмотрите на список ниже!
1. Сокращает ваш бюджет еды

Желатин – это отличный способ сократить потребление мяса и сохранить потребление белка.
Прежде всего мясо может быть дорогим. Желатин – отличный способ сократить потребление мяса, но при этом сохранить потребление белка. Добавьте его к другим продуктам, чтобы заменить то, что может быть вырезано. Продовольственный бюджет сохранен!
2. Желатин для суставов
Желатиновые добавки могут помочь с болью в суставах и здоровьем, уменьшая воспаление. Культуристы используют желатин для этой цели на протяжении десятилетий. Если вы страдаете от артрита и других болей в суставах или много занимаетесь спортом, желатин может ослабить некоторые неприятные ощущения, связанные с воспалением.
3. Антивозрастной эффект

Принимайте коктейль с желатином каждый день, чтобы помочь бороться с возрастной потерей коллагена.
Желатин содержит много коллагена, и нам нужен коллаген для красивой, пухлой кожи, которая не истончается с возрастом. Имейте смузи с желатином в нем каждый день, чтобы помочь бороться с возрастной потерей коллагена.
4. Балансы гормонов
Желатин помогает регулировать инсулин и предотвращать гипогликемию благодаря глицину.Глицин (2) помогает организму вырабатывать глутатион, который помогает выводить из организма избыток эстрогена, который попадает в организм из токсичных продуктов для ухода за телом, загрязнения окружающей среды, обработанных пищевых продуктов и гормонального контроля рождаемости. Чрезмерное количество эстрогена было связано с раком у женщин.
5. Восстановление усталости надпочечников

Когда наши тела испытывают экстремальные нагрузки, им нужно больше минералов и аминокислот, и желатин является отличным источником.
Утомление надпочечников может случиться с каждым, но особенно часто в периоды сильного стресса и выгорания.Когда наши тела испытывают экстремальный стресс, им нужно больше минералов и аминокислот, и желатин является отличным источником. Это может на самом деле помочь оживить почки, надпочечники и мочевой пузырь, которые все помогают нам справляться со стрессом и правильно контролировать уровень кортизола.
6. Потеря веса
Желатин может потенциально увеличить количество человеческого гормона роста в организме, а также повысить метаболизм. А еще лучше, желатин настолько насыщен питательными веществами, что заставляет вас чувствовать себя сытым дольше. Попробуйте закончить ужин богатым желатином десертом, чтобы у вас не было возможности перекусить позже вечером.
7. Улучшает внешний вид целлюлита

Когда коллаген распадается в организме, мы получаем целлюлит. Многие люди принимают коллагеновые добавки для борьбы с этим эффектом.
Когда коллаген разрушается в организме, мы получаем целлюлит. Многие люди принимают добавки коллагена для борьбы с этим эффектом, но почему, когда желатиновый порошок является более доступным источником коллагена?
8. Помогает залечить раны
Глицин, аминокислота, содержащаяся в желатине, обладает сильным противовоспалительным действием и может помочь ускорить восстановление ран, включая царапины, порезы, ожоги и порезы.
9. Красивая кожа

Желатин обладает целебными свойствами кожи.
Поиск продуктов, которые могут придать коже сияющий вид, подобен поиску Святого Грааля. Ну, не смотрите дальше, потому что желатин обладает целебными свойствами кожи. Желатин – это форма коллагена, ключевого белка в организме. Около четверти массы тела составляет коллаген, и он необходим нам для эластичности и тонуса кожи, двух ключевых факторов, которые способствуют молодости кожи.
10.Баланс высокого потребления мяса
В мясе и яйцах содержится много метионина, аминокислоты, которая повышает уровень гомоцистеина в крови. Гомоцистеин является фактором риска сердечных заболеваний, инсульта, психических заболеваний и переломов. Те, кто ест много животного белка, нуждаются в достаточном количестве глицина, чтобы сбалансировать метионин из мяса, и вы получите его из желатина.
11. Помогает вам лучше спать

Содержание аминокислоты глицина в желатиновом порошке может помочь вам лучше спать.
Желатиновый порошок может помочь вам лучше спать. По данным Центров по контролю и профилактике заболеваний (3), от 50 до 70 миллионов человек в США страдают от нарушения сна, поэтому мы все можем использовать немного пыли для сна: желатин! Аминокислота глицин отвечает за этот эффект.
12. Улучшает здоровье костей
Коллаген является основным элементом состава кости. Некоторые исследования показывают, что прием коллагена может увеличить плотность костной массы; желатин является отличным источником коллагена.
13. Помогает печени
Желатин богат глицином, и нашему организму необходим глицин для детоксикации.
Желатин богат глицином, и наш организм нуждается в глицине для детоксикации. Без достаточного количества глицина организм не сможет выработать достаточное количество глютатиона, важного шага в детоксикации печени.
14. Бой Воспаление
Глицин также помогает бороться с воспалением, которое может вызывать многие заболевания, поэтому его необходимо поддерживать.Костный бульон – это питательный и простой способ предотвратить воспаление. И это тоже вкусно!
15. Успокаивает нервы и беспокойство

Желатин может помочь успокоить нервы и беспокойство из-за глицина.
Желатин может помочь успокоить нервы и беспокойство из-за глицина. Если это вас беспокоит, найдите способ включить желатин в свой ежедневный рацион. Смузи – простой и вкусный способ сделать это; просто добавьте немного порошка в коктейль перед смешиванием.
16. Улучшает пищеварение
Пищевой желатин может помочь пищеварению, связываясь с водой в желудке и помогая пище легче проходить через пищеварительный тракт. Желатин улучшает секрецию желудочной кислоты и восстанавливает слизистую оболочку желудка до более здорового состояния.
17. Лечит пищевые аллергии

Простого супа из костного бульона достаточно, чтобы пожинать плоды желатина.
Считается, что желатин может помочь в борьбе с пищевой аллергией и непереносимостью, излечивая слизистую оболочку желудка, затрудняя попадание токсинов и других аллергенов в организм.Простого супа из костного бульона достаточно, чтобы пожинать плоды желатина.
18. Сохраняет мышечную массу
Люди могут потерять мышечную массу во время продолжительной болезни, но ее можно сохранить, добавив в рацион желатин. Спортсмены, которые перетренируются, могут извлечь пользу из желатина, а также его содержание аминокислот может ускорить время восстановления.
19. Помогает укрепить волосы и ногти

Желатин содержит кератин, который может помочь укрепить волосы, ногти и зубы.
Кому не нужны пышные, крепкие и яркие замки и не ломкие гвозди? Ешьте желатин, и вы можете получить оба благодаря кератину, белку, который может помочь укрепить волосы, ногти и зубы (желатин содержит кератиновые белки).
Как есть желатин
Лучший способ есть желатин – это сочетать его с другими продуктами – сам по себе он не будет иметь хорошего вкуса. Коммерческие желатины, приготовленные в виде забавных десертов, не идеальны, потому что они загружены искусственными красителями и подсластителями и не получены из органического желатина. Лучший тип желатина – желатин от здоровых коров. Ваш местный магазин по продаже диетических продуктов должен нести его; если нет, то есть онлайн-продавцы.

Попробуйте добавить желатин в смузи или овсянку; его также можно творчески использовать с курицей, морепродуктами и салатами.
Вы можете добавить желатин в смузи или овсянку, и его можно творчески использовать с курицей, морепродуктами и салатами. Классический рецепт желатинового салата – томатный заливной, который в 70-е годы был огромным праздником. Вы также можете добавить желатин в кофе и чай, но вам нужно будет пить его быстро, пока он не застыл. Соусы и подливы – идеальные места для скольжения желатина, потому что они все равно должны быть густыми.
И, конечно, вы можете сделать свой собственный домашний желатиновый десерт с желатином Knox, используя ароматы, которые вы не найдете в супермаркете, такие как арбуз.Когда вы добавляете желатин к другим продуктам, он обеспечивает лучшее усвоение питательных веществ и повышает ценность пищи. Как видите, преимущества желатина многочисленны, так почему бы не найти способ включить его в свой рацион? Ваше тело поблагодарит вас!
Читать дальше:
,Хорошо для твоих суставов? – ScienceDaily
Новое исследование, проведенное Лабораторией функциональной молекулярной биологии Кейта Баара в Колледже биологических наук Калифорнийского университета в Дэвисе и Австралийским институтом спорта, предполагает, что употребление желатиновой добавки вместе с интенсивными физическими упражнениями может помочь в создании связок, сухожилий и кости. Исследование опубликовано в январском выпуске Американского журнала клинического питания .
Повреждения соединительной ткани и кости распространены как у спортсменов, так и у пожилых людей и влияют на способность (и энтузиазм) людей к занятиям спортом, будь то спортсмен высокого класса или просто пытающийся похудеть и поддерживать физическую форму и гибкость.Поэтому шаги, которые могут предотвратить травмы и улучшить восстановление, представляют большой интерес.
Очевидно, что трудно оценить прямое влияние добавки на ткани, не раскрывая чье-то колено. Но лаборатория Баара занимается разработкой методов выращивания искусственных связок в лаборатории. Они использовали свои лабораторные связки в качестве замены для реальной вещи.
желатин, витамин С и упражнения
Баар, Грег Шоу из Австралийского института спорта и его коллеги зарегистрировали восемь молодых людей со здоровьем в испытании добавки желатина, обогащенной витамином С.Добровольцы выпили добавку, взяли кровь и через час выполнили короткий (пять минут) бой с высокоэффективными упражнениями (пропуская).
Исследователи проверили кровь на наличие аминокислот, которые могут накапливать белок коллагена, который состоит из сухожилий, связок и костей. Они также проверили образцы крови на их влияние на лабораторные связки Баара в Калифорнийском университете в Дэвисе.
Желатиновая добавка повышала уровень аминокислот в крови и маркеров, связанных с синтезом коллагена, и улучшала механику искусственно созданных лабораторных связок, обнаружили они.
«Эти данные свидетельствуют о том, что добавление желатина и витамина С в прерывистую программу упражнений может сыграть полезную роль в профилактике травм и восстановлении тканей», – пишут исследователи.
История Источник:
Материалы предоставлены Университетом Калифорнии – Дэвис . Примечание: содержимое может быть отредактировано по стилю и длине.
,преимуществ желатина – преимущества
Преимущества желатина
Желатин является загустителем, который по своей природе не имеет цвета, вкуса и запаха. Когда желатин растворяется в горячей воде с последующим охлаждением, образуется желе. Химически определенное это – комбинация белков и извлечено из коллагена, найденного в животных через процесс, названный гидролизом. Желатин обычно производится из коллагена, который содержится в говядине, телячьих костях, сухожилиях, хрящах и других тканях организма.Ранее используемый в качестве коммерческого продукта желатин теперь используется в качестве пищевой добавки для поддержания здоровья костей и суставов. Многие преимущества желатина для человеческого организма включают в себя:
Улучшает обмен веществ в организме.
Потребление желатинсодержащих добавок способствует улучшению обмена веществ в организме. Это увеличивает метаболизм, тем самым делая человека здоровым.
Выгодно для спортсменов.
Потребление желатина в качестве добавки помогает улучшить рост мышц и, таким образом, весьма полезно для спортсменов.
Полезно для кожи.
Желатин получается путем гидролиза белка коллагена – вещества, которое составляет около тридцати трех процентов нашего тела и делает кожу упругой и гладкой. Потребление коллагена в форме добавок, таким образом, весьма полезно для кожи. Хотя на рынке есть много кремов, которые содержат желатин и утверждают, что делают кожу красивой, однако, желатин чрезвычайно эффективен при употреблении в пищу или добавки.
Полезно для волос.
Потребление желатиновых добавок помогает укрепить волосы, делая их блестящими и здоровыми.
Полезно для ногтей.
Желатиновые добавки придают ногтям силу, поэтому они не ломаются легко.
Полезно для костей.
Высокое содержание аминокислот гликопротеина и пролина делает желатин превосходным для костей. Боли в суставах являются частым явлением из-за дефицита этих аминокислот.Потребление желатина в качестве добавки позволяет ему проникать в соединительные ткани через кровь. Добавление всего лишь десяти граммов желатина в качестве дополнения к вашей диете достаточно для облегчения боли в суставах.
Заставляет вас чувствовать себя сытым.
Регулярное употребление некоторых количеств желатина дает вам ощущение сытости и удовлетворения.
Желатин очень питательный и должен быть частью вашей ежедневной диеты, если вы хотите сохранить здоровье и выглядеть молодо. Желатин можно использовать в качестве загустителя в мороженом, десертах, желе и сливочном сыре, йогурте, зефире, заливном, липких медведях и маргарине.Помимо пищевых продуктов и добавок, желатин также используется при приготовлении косметических и фармацевтических препаратов, особенно связанных с кожей. При использовании желатина для приготовления пищи не наливайте его непосредственно в кипящую жидкость, так как он теряет желатиновые свойства.
Пожалуйста, помогите нам улучшить. Пожалуйста, оцените эту статью:
.желатин – преимущества, действия и источники
Желатин используется в качестве загустителя для различных типов блюд. Его источником в первую очередь является приготовленный хрящ, кожа и кости животных. Этот метод подготовки помогает в извлечении этих частей коллагена. Желатин также богат аминокислотами, т.е. пролином, валином и глицином. Говорят, что это может повлиять на укрепление суставов и костей. Каковы свойства желатина? Стоит ли использовать? Желатин действительно хорошая идея?
Желатин для суставов
На основании многочисленных исследований можно подтвердить, что желатин оказывает положительное влияние на улучшение состояния:
- суставов
- хрящ
- облигаций
- сухожилий
Процесс обновления структур в организме человека длительный.Таким образом, вы не можете рассчитывать на то, что добавка желатина в короткие сроки принесет невероятные результаты за короткое время. Также стоит помнить, что добавление витамина С необходимо для правильного синтеза коллагена. Если в диете не хватает этого антиоксиданта, рекомендуется его дополнительное дополнение.
Какая пищевая ценность содержится в желатине?
В 100 г желатина мы можем найти:
Энергетическая ценность при 336 ккал,
- 85 г белка,
- 0 г углеводов
- 0.1 г жира
Коллаген для спортсменов
Sporians должны поближе взглянуть на проблему коллагена, источником которого является желатин.
Во время тренировок происходит повторная перегрузка суставов, что увеличивает риск их травмы. Добавка с коллагеном может улучшить результаты тренировок, а также здоровье. Он работает почти как восстанавливающий бальзам для суставов. Благодаря этому они находятся в хорошем состоянии и функционируют лучше.
Организм человека вырабатывает коллаген до 25 лет.По истечении этого срока прекращается его производство, и, таким образом, увеличивается риск травм суставов. Последствия его нехватки подвергаются, в частности, спортсменам и спортсменам, чьи суставы бедны коллагеном и более подвержены травмам.
Бег также негативно влияет на коленные суставы – они многократно перегружены. Поэтому, ради здоровья колен, добавление коллагена даже желательно.
Использование гидролизованного коллагена спортсменами снижает риск дегенеративных изменений в группе высокого риска, а также уменьшает ощущение боли.Подобное лечение может быть получено, включая желатин для вашей диеты.
 Желатин является основным ингредиентом … желе! Часто рекомендуется есть больше желе, если у вас есть какие-либо травмы суставов
Желатин является основным ингредиентом … желе! Часто рекомендуется есть больше желе, если у вас есть какие-либо травмы суставовСвойства желатина
На какие свойства желатина определенно стоит обратить внимание?
- Поддерживает пищеварительные функции путем стимулирования производства желудочного сока. Благодаря эффективному связыванию с водой, оно помогает в перемещении пищи в пищеварительной системе
- Ускоряет снижение массы тела – снижает аппетит и повышает чувство сытости.Из-за того, что желатин является белком, он обеспечивает незаменимые аминокислоты и содержит мало калорий
- Поддерживает управление гормонами – благодаря содержанию глицина в аминокислоте , , он влияет на инсулин и может предотвращать гипогликемию
- Укрепляет кости – благодаря содержанию экзогенной аминокислоты лизина желатин поддерживает усвоение кальция и укрепление костей
- Улучшает регенерацию мышц – благодаря содержанию аминокислот, важных для этого процесса, т.е.е. аргинин и глицин
- Снимает боль и поддерживает работу суставов – благодаря содержанию глицина и пролина. Тем не менее, необходимы дополнительные исследования, чтобы подтвердить этот тезис
- Поддерживает состояние волос и ногтей. Однако стоит помнить, что хорошее состояние волос и ногтей является отражением благополучия всего организма
- Улучшает здоровье соединительной ткани и эластичность сухожилий
- Обладает противовоспалительным действием
- влияет на упругость кожи и ускоряет ее регенерацию.
- Это уравновешивает слишком много поставки серных аминокислот
Здоров ли желатин?
Желатин, как и любой другой пищевой продукт, используемый в пределах нормы, не вызывает никаких побочных эффектов.Благодаря ряду положительных свойств добавки с желатином являются наиболее полезными и полезными. Однако следует помнить, что многие другие продукты содержат заданное количество желатина и важных аминокислот, например, йогурт. Может оказаться, что при правильно составленной диете приготовление желатиновых растворов может не потребоваться.
Желатин для суставов спортсменов
Пищевой желатин является продуктом, обычно используемым в качестве эмульгатора и гелеобразующего агента.Обозначается в списке легальных пищевых добавок Европейского Союза с символом E441. Он характеризуется рядом свойств, способствующих укреплению здоровья, а также не имеет тенденции к ухудшению здоровья. При правильно составленной диете добавка желатина не обязательна. Однако в случае дефицита аминокислот, например, пролина, валина или глицина, использование желатина может помочь организму нормально функционировать.
Метки: кислоты, амино, желатин, желатин, желе
,

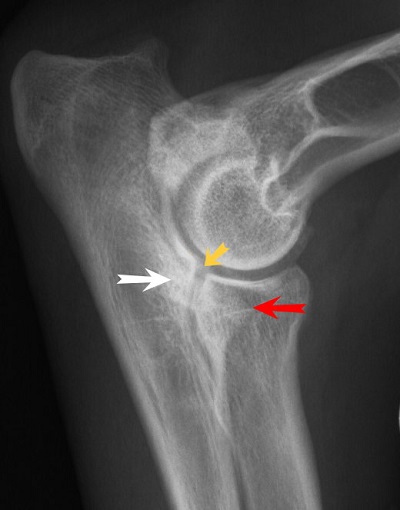
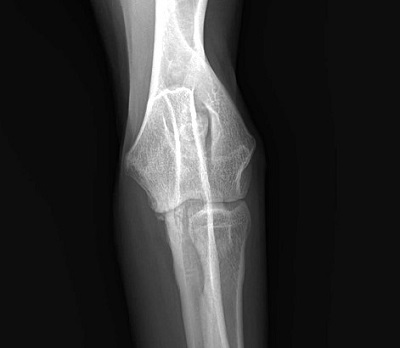
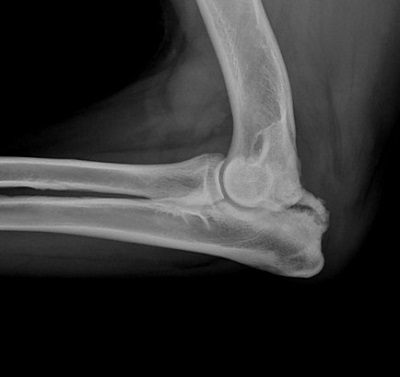
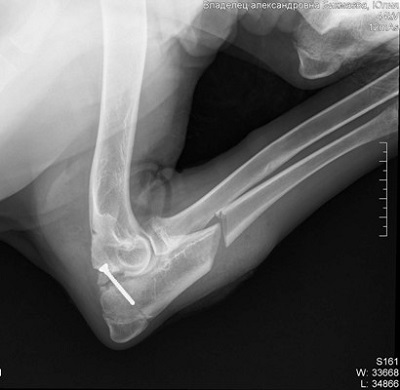
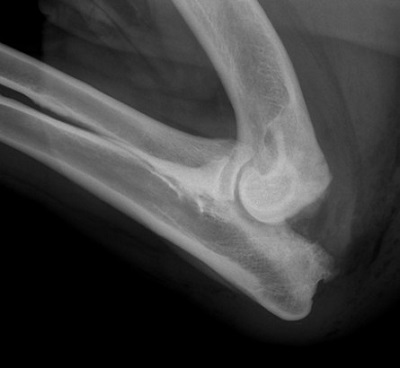













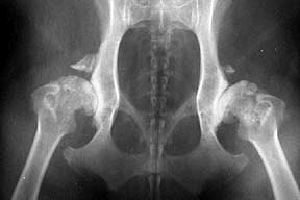
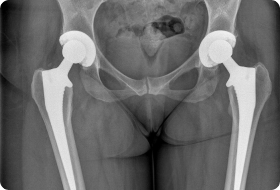
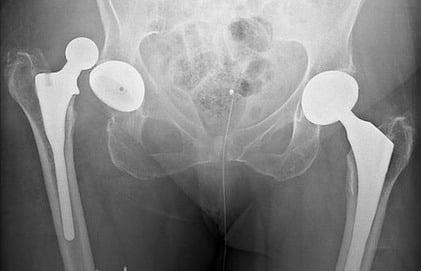
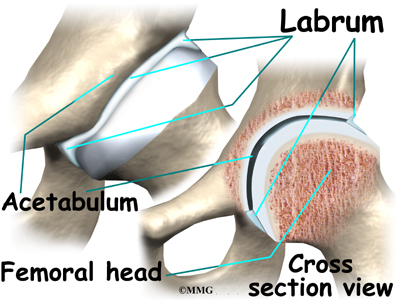
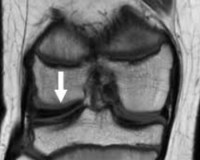
 Дисплазия тазобедренного сустава собак является генетическим заболеванием. Оно регистрируется у многих животных, а еще большее количество питомцев являются носителями данного гена. Из-за особенностей механизма наследования клиническая дисплазия проявляется не у всех животных.
Дисплазия тазобедренного сустава собак является генетическим заболеванием. Оно регистрируется у многих животных, а еще большее количество питомцев являются носителями данного гена. Из-за особенностей механизма наследования клиническая дисплазия проявляется не у всех животных.























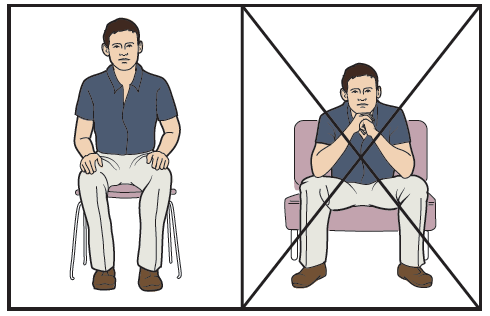
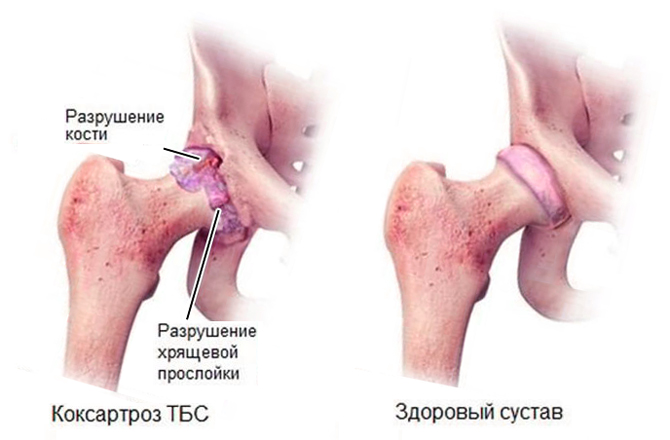
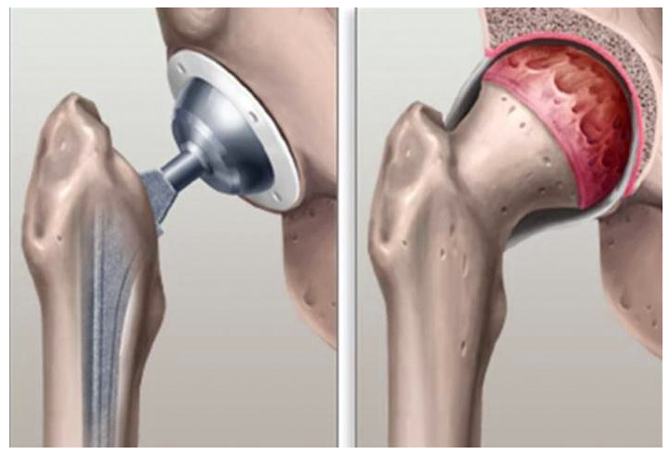
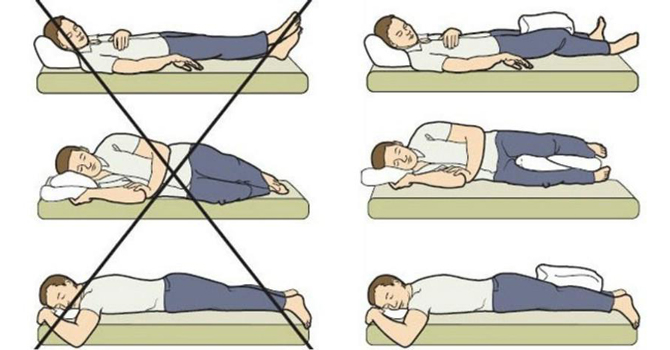





 КАТЕГОРИИ
КАТЕГОРИИ 









 При артрозе на ночь можно делать компрессы из капустных листов. Для облегчения болей и устранения ломоты нужно прибинтовать к области пораженного сустава несколько капустных листов. Пораженную область нужно прикрыть полиэтиленовой пленкой и утеплить. Такие процедуры можно проводить каждый день.
При артрозе на ночь можно делать компрессы из капустных листов. Для облегчения болей и устранения ломоты нужно прибинтовать к области пораженного сустава несколько капустных листов. Пораженную область нужно прикрыть полиэтиленовой пленкой и утеплить. Такие процедуры можно проводить каждый день.



























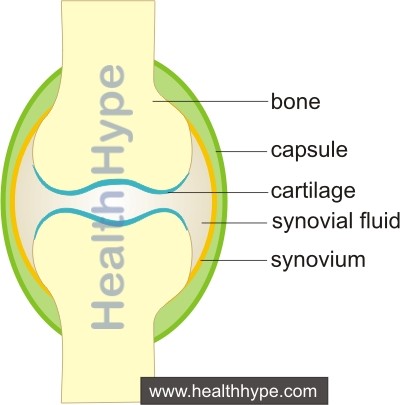




 Киста Бейкера является грыжей в области коленного сустава или в подколенной ямке.
Киста Бейкера является грыжей в области коленного сустава или в подколенной ямке. Внешне образование напоминает виноградную гроздь.
Внешне образование напоминает виноградную гроздь. К результативным рецептам народной медицины относятся мази и компрессы.
К результативным рецептам народной медицины относятся мази и компрессы. Снизить болевой синдром поможет компресс с кубиками льда.
Снизить болевой синдром поможет компресс с кубиками льда. Размягченный жмых аккуратно раскладывают на чистой клеенке или полиэтиленовом пакете и прикладывают к кисте.
Размягченный жмых аккуратно раскладывают на чистой клеенке или полиэтиленовом пакете и прикладывают к кисте. Больное место смазывают медом, а сверху покрывают листом капусты.
Больное место смазывают медом, а сверху покрывают листом капусты. В Золотом усе используется для лечения все, и листья, и стебли, и усы.
В Золотом усе используется для лечения все, и листья, и стебли, и усы.
 Календула с прополисом обладает согревающим эффектом.
Календула с прополисом обладает согревающим эффектом. Использование пиявок при лечении кисты.
Использование пиявок при лечении кисты. Эластичный эспандер.
Эластичный эспандер.









 Часто делают лечебный сироп. Необходимо смешать мед и уксус (по 1 ч. л.) в стакане теплой воды. Употреблять целебную микстуру следует 3 раза в день за 30 минут до еды.
Часто делают лечебный сироп. Необходимо смешать мед и уксус (по 1 ч. л.) в стакане теплой воды. Употреблять целебную микстуру следует 3 раза в день за 30 минут до еды. Часто от кисты Бейкера применяется мазь на основе календулы и прополиса. Использование такого геля способствует снижению болевых ощущений и остановке воспалительного процесса. Для приготовления крема необходимо:
Часто от кисты Бейкера применяется мазь на основе календулы и прополиса. Использование такого геля способствует снижению болевых ощущений и остановке воспалительного процесса. Для приготовления крема необходимо: Народная терапия кисты Бейкера проводится с помощью зверобоя. Сухое сырье требуется смешать с березовыми почками, листьями крапивы, брусники и мяты. Также к составу надо добавить подорожник. Смесь следует заварить кипятком (300 мл), настоять 60 минут, а потом принимать по 3 раза в день.
Народная терапия кисты Бейкера проводится с помощью зверобоя. Сухое сырье требуется смешать с березовыми почками, листьями крапивы, брусники и мяты. Также к составу надо добавить подорожник. Смесь следует заварить кипятком (300 мл), настоять 60 минут, а потом принимать по 3 раза в день.







 Слово – нашему эксперту, врачу-реабилитологу Максиму Хохлову.
Слово – нашему эксперту, врачу-реабилитологу Максиму Хохлову.  Фото: АиФ/ Эдуард Кудрявицкий
Фото: АиФ/ Эдуард Кудрявицкий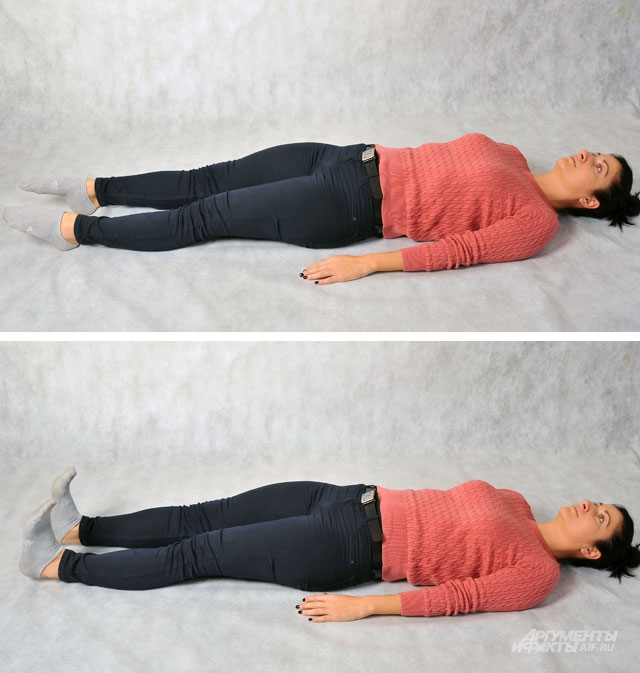 Фото: АиФ/ Эдуард Кудрявицкий
Фото: АиФ/ Эдуард Кудрявицкий Фото: АиФ/ Эдуард Кудрявицкий
Фото: АиФ/ Эдуард Кудрявицкий Фото: АиФ/ Эдуард Кудрявицкий
Фото: АиФ/ Эдуард Кудрявицкий Фото: АиФ/ Эдуард Кудрявицкий
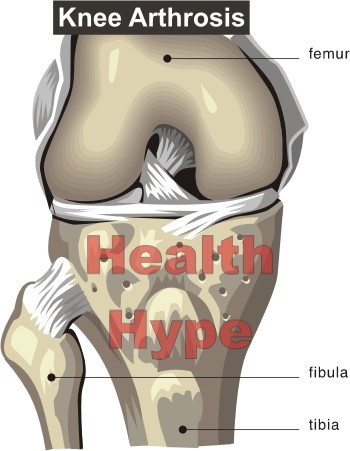
Фото: АиФ/ Эдуард Кудрявицкий Заболеть может каждый человек, независимо от пола, возраста и других факторов. Однако для разных категорий людей свойственны определенные заболевания. Люди, которые ведут малоподвижный образ жизни, и люди, чья работа практически не требует физической активности, больше подвержены ожирению, возникновению проблем со зрением, сердцем и заболеваниям ЖКТ. Люди, ведущие активный образ жизни, и люди, деятельность которых связана с физическим трудом, чаще подвержены заболеваниям сердечнососудистой системы и суставов. Помимо образа жизни на развитие заболевания влияет и возраст. Самым распространенной болезнью, которая свойственна пожилым людям и тем, кто перегружает себя и не соблюдает технику безопасности, является – артроз коленного сустава.
Заболеть может каждый человек, независимо от пола, возраста и других факторов. Однако для разных категорий людей свойственны определенные заболевания. Люди, которые ведут малоподвижный образ жизни, и люди, чья работа практически не требует физической активности, больше подвержены ожирению, возникновению проблем со зрением, сердцем и заболеваниям ЖКТ. Люди, ведущие активный образ жизни, и люди, деятельность которых связана с физическим трудом, чаще подвержены заболеваниям сердечнососудистой системы и суставов. Помимо образа жизни на развитие заболевания влияет и возраст. Самым распространенной болезнью, которая свойственна пожилым людям и тем, кто перегружает себя и не соблюдает технику безопасности, является – артроз коленного сустава.
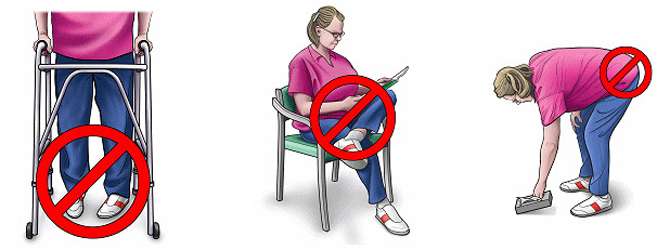
 Так, при артрозе коленного сустава, не рекомендуется физическая гимнастика тем у кого:
Так, при артрозе коленного сустава, не рекомендуется физическая гимнастика тем у кого:
 Применение мази Вишневского разрешено при мышечных болях, невралгии, проблемах с сухожилиями, артритах, артрозах.
Применение мази Вишневского разрешено при мышечных болях, невралгии, проблемах с сухожилиями, артритах, артрозах.
 Препарат применяется для лечения воспаления лимфоузлов.
Препарат применяется для лечения воспаления лимфоузлов.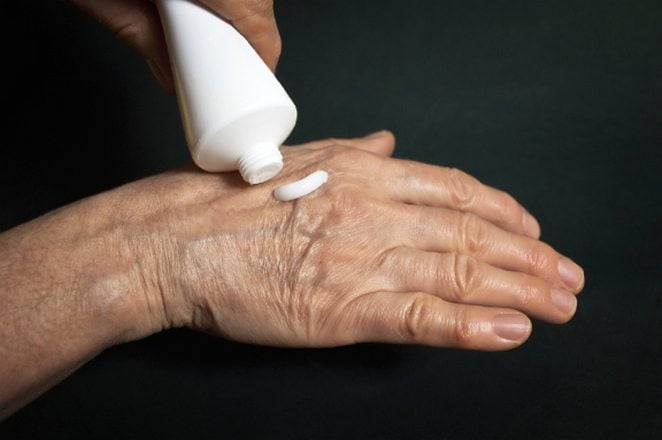






























 Становится трудно совершать определённые движения, например спускание и подъём по лестнице;
Становится трудно совершать определённые движения, например спускание и подъём по лестнице;














 ДТС
ДТС Болезнь Ларсена
Болезнь Ларсена Шина Павлика
Шина Павлика Ортолани
Ортолани ТС
ТС





 Дисплазия тазобедренного сочленения
Дисплазия тазобедренного сочленения Маловодие – одна из причин нарушения
Маловодие – одна из причин нарушения Одно из наиболее важных признаков – не симметричные кожные складки
Одно из наиболее важных признаков – не симметричные кожные складки Рентгенологическое исследование – важный метод
Рентгенологическое исследование – важный метод Для терапии патологии нужно правильно использовать шины
Для терапии патологии нужно правильно использовать шины
