Болит при вдохе справа под ребрами: При вдохе болит правый бок под ребром: причины и лечение
Одной из самых неприятных болей является боль в правом подреберье при вдохе. Особенно она усиливается, когда человек глубоко вдыхает воздух. Часто это говорит о том, что прогрессируют заболевания печени и желчного пузыря, например, гепатит, холецистит, появляются камни в желчном пузыре.
В таком случае лучше всего обратиться к гастроэнтерологу. Но в ряде случаев причиной болезненных ощущений при вдохе могут быть заболевания, которые не связаны с данными органами, поскольку в правом подреберье также находятся:
- изгиб ободочной кишки;
- верхняя часть правой почки;
- надпочечник;
- брюшинная часть;
- правая часть диафрагмы, которая разделяет грудь и брюшную полость.
Также причиной может быть пораженная поджелудочная железа, двенадцатиперстная кишка, желчные протоки. Или же дискомфорт и сильные болезненные ощущения вызывают заболевания нервной системы и мочевыделительной.
В первую очередь, при болях обращаются к терапевту. Благодаря ему можно определить диагноз. В то же время он может направить вас к тому врачу, который вам необходим. В том числе заболевание может вылечиться хирургом, травматологом, гастроэнтерологом, кардиологом, инфекционистом, эндокринологом и даже гинекологом. Обратим внимание на ряд болезней, которые чаще всего встречаются, когда возникает боль в правом подреберье. Рассмотрим их причины, симптомы, возможную диагностику и методы лечения.
Если при вдохе возникла сильная острая боль в правом подреберье, то важно быстро вызвать скорую помощь. До ее приезда не принимайте препараты для облегчения, ведь вам еще не известна точная причина болезни. Важно дождаться достоверного диагноза. Для того, чтобы снять болевые ощущения, приложите холод.
Основные заболевания
Острый холецистит
 Является воспалением желчного пузыря.
Является воспалением желчного пузыря.
Есть две разновидности заболевания – острая и хроническая.
Первая чаще всего развивается в следствии обострения желчнокаменной болезни, вызывающейся нарушением оттока желчи. Происходит это в результате закупорки общего желчного протока или его ущемления желчным камнем, который находится в шейке пузыря либо в протоке.
Вторая форма болезни возникает постепенно, провоцирующими факторами являются неправильное питание и психоэмоциональные нагрузки, в результате которых желчь перестает правильно поступать в желчевыводящие протоки, её застой начинает повреждать пузырь, и в результате возникают инфекции.
Среди микробов, которые возбуждают это заболевание, особую роль отвели кишечной палочке, энтерококкам и стафилококкам.
Уделим внимание симптоматике:
При острой форме в первую очередь возникает очень сильная боль в правом подреберье, обычно спереди. Интенсивность ее может меняться приступообразно, происходит иррадиация в спину и низ живота, возникают зоны гиперестезии. Если пощупать под ребром, то напрягаются мышцы, также возникает острая боль при вдохе. Сразу сложно нащупать желчный пузырь. Кроме того, появляется рвота, температура тела достигает 39 градусов. Если в этой критической ситуации не вызвать скорую помощь, которая отвезёт больного в хирургическое отделение, то воспаление перейдёт на печень, поджелудочную железу, может возникнуть перитонит и другие осложнения, например, токсический шок.
При хроническом холецистите боли ноющие, не интенсивные, усиливающиеся после нарушения диеты и физических нагрузок. При обострении обычно повышается температура, появляется озноб, усиливаются боли.
При появлении данных симптомов необходимо сразу обратиться к врачу, чтобы выяснить причины их возникновения. Для этого проводится тщательная диагностика. Не обойдется без клинического анализа крови, чтоб определить уровень наличия лейкоцитов, непрерывного дуоденального зондирования, холицистографии, гепатобилисцинтирафии и ультразвукового исследования.
Первоначальное лечение больной проходит в стационаре — ему назначают капельницы, внутримышечные инъекции, подбирают таблетированные формы препаратов для нормализации работы желчевыводящих путей. Затем он продолжает лечение дома, соблюдая назначенную доктором диету и медикаментозную терапию.
В экстренных случаях, когда консервативное лечение не приносит результата, желчный пузырь удаляют.
Перикардит
Является воспалением околосердечной сумки. Может иметь инфекционный, ревматический либо постинфарктный характер. Основные симптомы – острая, резкая боль в правом подреберье, слабость и кашель, которые при глубоком вдохе усиливаются. Сопровождается заболевание сильными одышками. Кроме болей в ребрах, болезненные ощущения распространяются на сердце, левую лопатку, область шеи, плечей. Боль постепенно нарастает и может длиться на протяжении многих дней и часов. Временно ее ослабить могут наркотические анальгетики, но это опасно.
Диагностируется перикардит при помощи сбора анамнеза, осмотра пострадавшего (проверяют сердце) и проведения исследований биологических материалов в лаборатории.
Также необходимы:
- ЭКГ,
- рентгенография
- эхокардиография,
- МРТ и МСКТ сердца,
- изредка биопсия.
Если определили острый перикардит, то переходят к постельному режиму, пока процесс не стихнет. При хроническом диагнозе также необходима пониженная физическая активность, поскольку больной постоянно чувствует слабость.
Лечение зависит от причины, вызвавшей воспаление (инфекция, системные заболевания, сердечные патологии), и формы протекания, и может включать в себя антибиотики, НПВП, глюкокортикоиды, препараты калия и магния, а также диету с пониженным содержанием соли.
Не предпринимая никаких мер перикардит начнет угрожать жизни. Возникнет нагноение, и начнет развиваться тампонада сердца, когда из накопившейся жидкости сердце и сосуды сдавливаются. Тогда без работы хирурга не обойтись, но и она не всегда бывает эффективной, поскольку уже могут начаться необратимые изменения. Поэтому лучше предотвращать развитие болезни и проводить профилактику. Для этого необходимо обратиться к соответствующим врачам – кардиологу и ревматологу, которые назначат регулярные обследования, определят оптимальный уровень нагрузки и режим питания.
Миозит
 Является воспалительным процессом в скелетных мышцах, в частности в поперечно-полосатой мускулатуре туловища. В зависимости от количества поражённых групп мышц различают локальный или полимиозит. При дополнительном поражении соединительной/нервной ткани говорят о дерматомиозите/нейромиозите.
Является воспалительным процессом в скелетных мышцах, в частности в поперечно-полосатой мускулатуре туловища. В зависимости от количества поражённых групп мышц различают локальный или полимиозит. При дополнительном поражении соединительной/нервной ткани говорят о дерматомиозите/нейромиозите.
Миозит может поразить любые мышцы, но наиболее часто страдают мышечные волокна шеи, груди, поясницы, конечностей.
Причины появления заболевания многообразны. Оно может возникнуть в результате:
- травм,
- инфекционных заболеваний,
- паразитарный инвазий,
- аутоиммунных болезней,
- токсического воздействия,
- сильных или однообразных физических нагрузок (часто возникает у токарей, музыкантов, водителей, спортсменов и т.д.),
- переохлаждения.
Основной симптом — боль, возникающая в месте поражённой мышцы. Сначала она проявляется только при движении или нажатии, носит слабый, ноющий характер. Постепенно интенсивность боли усиливается, она становится постоянной. При этом мышца очень плотная и сильно напряжена, также она может покраснеть, начать отекать, стать горячей.
Если повышается температура тела и появляются очень болезненные уплотнения, то это указывает на развитие гнойного миозита.
В зависимости от локализации поражения, симптоматика может несколько различаться. Например, если затрагиваются шейные мышцы, то трудности возникают не только с движениями головы, но и глотанием, если грудные, то нарушаются функции дыхания, если поясничные, то сложным становится передвижение, при этом боль может чувствоваться и спереди, и сзади, и в подреберье, и внизу живота. Поражение мышц конечностей может привести к полной обездвиженности, поскольку пациент, стремясь облегчить страдания, начинает снижать нагрузки, мышцы и суставы перестают работать и атрофируются.
Именно поэтому при появлении болезненных участков необходимо обратиться к терапевту, который на основании симптоматических проявлений и пальпации установит первичный диагноз, окончательно подтвердить который помогут электромиография, анализы на ревмофактор и С-реактивный белок, биопсия.
Лечение состоит из двух направлений:
- снятия болевых ощущений с помощью обезболивающих и противовоспалительных препаратов, восстановления утраченного объёма движений с помощью лечебной физкультуры,
- устранения первопричины (инфекции, гильминтов и пр). При наличии гноя необходимо его удаление хирургическим путём.
Также, в стадии ремиссии и если миозит имеет не паразитарный, токсический или гнойный характер, не обойтись без физиопроцедур и массажа.
Почечная колика
 Является не заболеванием, а симптомом, который связан с закупоркой верхних мочевыводящих путей камнем, опухолью, кровяным сгустком, перегибом, при этом нарушается ток мочи направленный из почки к мочевому пузырю, в результате большого скопления жидкости усиливается её давление на почечную лоханку и возникает острая, имеющая схваткообразный характер и усиливающаяся при вдохе, боль в правом подреберье сзади, которая может отдаваться в живот спереди, пах, ногу. Часто появляются тошнота и рвота, повышается температура тела. Кроме того, застой мочи может вызвать воспаление почки, что также добавит болезненных ощущений.
Является не заболеванием, а симптомом, который связан с закупоркой верхних мочевыводящих путей камнем, опухолью, кровяным сгустком, перегибом, при этом нарушается ток мочи направленный из почки к мочевому пузырю, в результате большого скопления жидкости усиливается её давление на почечную лоханку и возникает острая, имеющая схваткообразный характер и усиливающаяся при вдохе, боль в правом подреберье сзади, которая может отдаваться в живот спереди, пах, ногу. Часто появляются тошнота и рвота, повышается температура тела. Кроме того, застой мочи может вызвать воспаление почки, что также добавит болезненных ощущений.
Несмотря на понятный механизм появления боли, в 40% случаях причины закупорки мочеточника, а значит и почечной колики, определить невозможно.
В любом случае, при появлении сильных болей в пояснице необходимо срочно вызывать скорую помощь или самостоятельно доставить больного в урологическое отделение стационара, где врач проведёт визуальный осмотр, а также назначит внутривеную урографию, по итогам которой станут понятны причины, в т.ч. редкие, вызвавшие болевой приступ, и назначено соответствующее лечение — от диеты и постельного режима до хирургического вмешательства.
Вовремя ничего не предприняв, может возникнуть бактериемический шок. Пораженная почка не сможет функционировать как раньше. А также начнет формироваться стриктура мочеточника.
Тромбоэмболия крупной ветви легочной артерии
Данное заболевание возникает при закрытии тромбом просвета лёгочной артерии. Обычно это случается у людей с повышенной свёртываемостью крови.
Причины сгущения крови многообразны и могут быть вызваны:
- длительной обездвиженностью/малоподвижностью человека, в результате болезни, пожилого возраста, ожирения, рабочего режима;
- нарушениями работы сердечно-сосудистой системы и проблемами с дыхательными путями, в результате которых возникает венозный застой и замедляется приток крови;
- постоянным приёмом большого количества диуретиков, из-за которых организм теряет много воды, кровь становится более вязкой и повышается гематокрит;
- злокачественными образованиями, при которых кровь содержит много эритроцитов и тромбоцитов, из-за чего образовываются тромбы;
- длительным прием лекарств, повышающих процесс свертывания крови;
- варикозной болезнью, при которой застаивается венозная кровь;
- курением.
При возникновении данного недуга появляются следующие симптомы:
- резкая боль за грудиной, которая также может наблюдаться в правом или левом подреберье, усиливающаяся при вдохе и кашле;
- сухой кашель;
- отдышка;
- сильная бледность;
- начинается тахикардия;
- падает артериальное давления, в результате чего человек может упасть в обморок.
Также для синдрома характерным проявлениям стал судорожный рефлекс и гемиплегия, т.е. полный односторонний паралич.
При появлении данных симптомов, особенно если они ярко выражены, важно человека как можно быстрее госпитализировать, т.к. медлительность может привести к серьезным осложнениям и даже летальному исходу.
Для выявления/подтверждения данного заболевания проводят ряд диагностических мероприятий:
- берут на анализ кровь, по которому определяют уровень холестерина, сахара, мочевой кислоты, свёртываемость, тропонина Т или I, количество D-димеров;
- исследуют анализ мочи, который позволяет выявить возможные сопутствующие недуги;
- проверяют состояние сердца и сосудов с помощью ЭКГ, УЗДГ, эхокардиографии;
- выявляют проблемы с лёгкими с помощью спиральной компьютерной томографии, ангиопульмонографии, перфузионной сцинтиграфии.
Лечение зависит от того, насколько сильно поражены сосуды, а также от общего состояния пациенты и результатов диагностики. Обычно заключается в антикоагулянтой терапии, оксигенотерапии и тромболитической терапии, в серьезных случаях требуется хирургическое удаление тромба.
Кроме вышеперечисленных заболеваний, боль в правом подреберье при вдохе возникает из-за бронхо-легочных заболеваниях, основным проявлением которых является сильный кашель, хрипы, боль между лопаток и спереди, в грудной клетке, может быть следствием дегенеративных заболеваний спины или межрёберных нервов, тогда возникают боли острые и длительные, а иногда и перелома рёбер, характеризующегося резкой болью, выдержать которую вначале практически невозможно, затем она слабеет. Однако все эти недуги были подробно рассмотрены нами в статье “Боли в левом боку при вдохе”, поэтому о них говорить мы не будем, отметим лишь, что симптоматика здесь в основном правосторонняя.
И в заключение примите наш совет: если при вдохе вы почувствовали боль в правом подреберье и не знаете причину, тогда обратитесь срочно к врачу, что позволит вам избежать возможных осложнений и вы сможете быстрее справиться с проявлениями недуга.
При глубоком вдохе болит под ребрами справа
Когда колит в правом боку под ребрами при вдохе, то причины могут быть патологические – связаны с каким-то недугом либо физиологические – с определенными обстоятельствами в момент появления симптома, например, на фоне чрезмерной физической активности, долгого бега.
Этиология болезненных и покалывающих ощущений в области проекции печени базируется на нарушении функциональности самой железы, желчного пузыря либо желчевыводящих каналов. Легкий дискомфорт в боку – сигнал организма о сбое. Отсутствие своевременной терапии может привести к печеночной колике.
Это внезапный болевой приступ, который характеризуется выраженным и интенсивным болевым синдромом. Первопричиной выступает спазм либо закупорка желчных каналов. Нередко боли возникают вследствие проникновения конкремента в желчный проток. Но существуют и другие причины.
Почему колит под правым ребром при вдохе – причины и провоцирующие факторы, особенности локализации симптома, как определить заболевание, и что делать, если сильно болит?
Колющая боль в правом боку во время вдоха и причины
В области правого подреберья расположены важные органы. Это печень, желчный пузырь и протоки, выводящие желчь, головка поджелудочной железы, часть 12-перстной кишки и ободочная кишка.
Кроме того, в зону правого подреберья может подниматься отросток аппендикса – это аномальная картина, но все же в медицинской практике встречается.
На фоне нарушения любого из органов развивается дискомфорт или выраженный болевой синдром.
Болеть может на вдохе (чаще) и на выдохе (реже). Как правило, когда дыхание равномерное и спокойное, боль уходит.
Заболевания печени
В толще человеческой печени отсутствуют нервные рецепторы, поэтому сама железа не может приводить к болевому синдрому. Когда в печеночных тканях протекают патологические процессы, пациент об этом даже не догадывается – симптомы отсутствуют.
Вследствие этой особенности органа, опасные заболевания как вирусный гепатит C, жировая инфильтрация протекают долго – пока не развивается циррозное поражение. Нервные рецепторы имеются только в капсуле, выстилающей печень.
Когда проявляется гепатомегалия (орган увеличивается в размере под воздействием негативных факторов), капсула растягивается, что приводит к колющим неприятным ощущениям в боку во время вдоха.
Печень может увеличиваться и «покалывать» в таких ситуациях:
- Во время физической активности – бег, занятия на тренажерах. Когда человек подвергает организм высокой нагрузкой, ускоряется кровообращение, в печень поступает больше крови, она набухает, капсула растягивается, что приводит к покалыванию.
- Аналогичная картина проявляется на фоне сердечной недостаточности. Сердце не справляется со своей задачей – перекачкой биологической жидкости, и она скапливается в печени, нижних конечностях. Но в отличие от первого примера, дискомфорт в области проекции печени присутствует постоянно.
Болеть печень и покалывать может во время беременности, как правило, дискомфортные ощущения проявляются на поздних сроках, что связано с давлением на железу.
Растяжение капсулы возможно при других заболеваниях. Это хронический и острый гепатит, алкогольное или токсическое поражение железы, неалкогольная жировая болезнь, доброкачественные и злокачественные новообразования.
Еще причина – паразитарные болезни печени – альвеококкоз, эхинококкоз, аскаридоз, инфицирование лептоспирами.
Патологии желчного пузыря
Желчный пузырь хранит желчь, которую продуцирует печень. Желчь активно участвует в пищеварительном процессе. Когда человек употребляет пищу, то желчный пузырь начинает сокращаться и выплескивать содержимое в желчный канал, который уже поставляет биологическую жидкость в кишечник.
В желчном пузыре нередко формируются конкременты. Это патология носит название желчекаменной болезни. Камней может быть много или один, они разного размера, формы и структуры. Именно по этой причине при сокращении желчного может покалывать в правом боку.
Когда камни мелкие, их много, ситуация критичнее, поскольку они могут закупорить желчевыводящие протоки, что приводит к резкой боли. Это желчная колика.
На фоне холецистита (воспалительный процесс в желчном пузыре) также проявляются покалывания в боку. Если у пациента острая форма болезни, то болевой синдром интенсивный, имеет свойство усиливаться. При хроническом течении боль умеренная, проходящая. К основному фактору, который провоцирует симптом, относят жирную еду.
Причины и факторы, приводящие к боли
В медицинской практике выделяют множество причин, которые приводят к болезненным и покалывающим ощущениям в печени. Чаще всего этиология основывается на сбое в работе самой железы, реже – причина кроется в проблемах с другими органами:
- Воспаление головки поджелудочной железы.
- Воспаление 12-перстной кишки.
- Воспалительный процесс, который затронул межреберные нервы.
- Аппендицит (при атипичном расположении).
Колит в правом боку при разрыве печени – травма, которая является следствием другой болезни, реже – самостоятельной патологией.
Особенности локализации болевого синдрома
Дискомфортные колющие ощущения могут возникать в любой области правого бока – вверху, ниже, правее или левее. Болеть может в одном месте, либо неприятные ощущения распространяются на спину, грудную клетку.
Если проявляется болевой синдром ниже ребер сбоку – это указывает на поражение печени. К дополнительным симптомам относят тошноту, рвотные позывы. Боль может иррадиировать в шею, спину. Когда наблюдается разрыв кисты в печени, болезненность усиливается, при этом немного смещается вниз.
Боль при нарушении работы желчного
К основным причинам относят сильный стресс (психологический или физический), погрешности в питании, курение, потребление алкогольной продукции.
У пациента появляется боль справа в боку, болеть может сзади в области лопатки, либо спереди – ближе к грудной клетке. Симптом колющий, во время глубокого вдоха имеет свойство усиливаться. Длится недолго – от 10 до 20 минут, иногда несколько минут.
Обычно болевой синдром развивается незамедлительно, если пациент скушал жирное, сладкое, мучное либо употребил алкоголь, холодные напитки. Выраженность боли слабая, если сравнивать с проникновением конкремента в желчный канал.
Колики и увеличение температуры
Если болевой синдром сопровождается увеличением температурного режима тела, это свидетельствует об остром процессе. Медлить нельзя, единственный способ избежать негативных последствий, вызвать скорую помощь. При выраженной боли и температуре человека должны госпитализировать. Причин много – острая форма гепатита, аппендицит, перитонит, холецистит.
Колики при вдыхании и движении
В некоторых случаях боль сверху в боку – это следствие физиологических причин. Она развивается при быстрой ходьбе, во время бега либо активности после приема пищи.
На фоне чрезмерного продуцирования адреналина расслабляются и растягиваются желчевыводящие пути. Вследствие нагрузки печень наполняется кровью, орган увеличивается, что затрагивает нервные корешки, локализующиеся в капсулах.
По этой причине человек чувствует покалывание и дискомфорт.
Повышенная нагрузка на организм может спровоцировать спазм диафрагмы у неподготовленного человека. Болевой синдром проявляется при вдохе, на выдохе становится легче. Длится недолго – до 10 минут. Клиника уходит при нормализации дыхания.
Боль при печеночной колике
Приступ печеночной колики у пациентов всегда развивается неожиданно. Его длительность варьируется от пары минут до 2-х часов, иногда длится сутки (редко).
Рассмотрим симптомы и их этиологию в таблице:
| Симптом | Почему появляется |
| Острый колющий болевой синдром в правой части живота вверху. Боль нарастает в течение 10-50 минут, сохраняется в течение 2-6 часов. Когда длительность болевых ощущений от 6 часов, то, скорее всего, причиной выступает острая форма холецистита | В желчных каналах локализуются нервные окончания, которые отличаются высокой степенью восприимчивости. На фоне растяжения желчевыводящих каналов они раздражаются, развивается болевой синдром. |
| Боль иррадиирует в правое плечо, верхнюю конечность, в область лопатки, грудной клетки | Причина – раздражаются нервные окончания ветвей спинномозговых нервов, участвующих в иннервации печеночной и 12-перстной связки. |
| Тошнота, многократная рвота, не приносящая человеку облегчения | Симптоматика развивается рефлекторно |
| Учащение пульса | Это ответ на болевые ощущения |
| Пожелтение кожи | Если произошло закупоривание конкрементом холедоха, путь для желчи блокируется, пигментные вещества проникают в кровоток, что придает своеобразную желтоватую окраску кожному покрову. |
На фоне печеночной колики только в редких случаях возрастает температура тела до 37-37,5 градусов.
Диагностика
Чтобы понять причину колющей боли, необходима глубокая диагностика. На первичной консультации врач знакомится с жалобами пациента, собирает анамнез, проводит физикальный осмотр. Доктор пальпирует печень, использует метод перкуссии (чтобы подтвердить либо опровергнуть гепатомегалию). После назначаются исследования.
УЗИ печени и желчного пузыря
УЗИ по праву можно назвать «золотым стандартом» диагностики, поскольку у методики имеется масса преимуществ по сравнению с другими вариантами.
К ним относят высокую информативность – от 95%, безопасность, доступность, отсутствие необходимости в предварительной подготовке.
Плюс – невысокая стоимость. Это актуально, если пациент с колющими ощущениями в правом боку обратился за помощью в частную клинику.
С помощью УЗИ можно диагностировать деформацию желчного пузыря, его сморщивание, сужение или патологическое расширение протоков.
Аппарат помогает выявить конкременты (единичные или множественные). УЗИ печени показывает точные размеры самого органа, поперечника, края и контуры долей.
КТ
Когда УЗИ предоставляет неполную картину, назначается КТ. Это современный метод исследования, позволяющий выявить минимальные новообразования в печени, желчном пузыре и др. органах.
КТ изучает структуру железы послойно. На основании изменений может выявить очаговые либо диффузные поражения, границы и структуру органа. Любая разновидность КТ позволяет обнаружить аномальное строение, опухоли, воспаление, закупорку желчевыводящих каналов, разрыв печени. КТ предоставляет возможность отличить одно новообразование от другого, и более конкретно предположить, какая проблема у пациента.
Эндоскопическая ретроградная холангиопанкреатография
Рекомендуется с целью обследование желчного пузыря и желчевыводящих путей. Посредством специальной аппаратуры вводит контрастное вещество, которое видно на рентгене. После проводится ряд снимков, чтобы выявить дефекты и нарушения.
Что делать, если сильно колит справа в боку?
Когда покалывание в боку появляется после приема пищи, то надо разобраться, на какие продукты реагирует организм. Иногда помогает диетическое питание, в тяжелых случаях требуется обратиться к гастроэнтерологу, он назначит лечение.
При сильной и резкой боли необходимо вызывать скорую помощь. Обезболивающие применять нельзя, они смажут клиническую картину, что затруднит постановку правильного диагноза.
Нельзя ставить грелку в области проекции печени, поскольку она может ускорить патологический процесс, спровоцировать осложнения.
Если болеть бок начал во время бега, то нужно остановиться, немного наклониться вперед и переждать 4-5 минут. Болевые ощущения уйдут. Когда болевой синдром и/или покалывание не проходят, то обращаются к доктору.
Когда колика прошла, но состояние не улучшилось, остались другие симптомы, то нужно вызывать бригаду медиков либо самому обратиться клинику.
Автор статьи
Сазонов Григорий Андреевич
Почему болит справа под ребром при вдохе
На чтение 4 мин. Опубликовано 19.01.2019
Зависимость дискомфорта в брюшной полости от дыхания – не такое уж и редкое явление, как может показаться на первый взгляд. Довольно распространена ситуация, когда при вдохе болит правый бок под ребром и порой болезненные ощущения достигают значительной интенсивности.
Правое подреберье – отдел брюшной полости, расположенный под правой реберной дугой. Здесь расположено множество органов, включая печень, желчный пузырь, желчные протоки и двенадцатиперстную кишку.
В области под правым ребром также находится головка поджелудочной железы, которую двенадцатиперстная кишка огибает наподобие подковы. Наконец, в этот же регион проецируется правая почка, расположенная в забрюшинном пространстве.
Каждый из этих органов может стать причиной боли справа под ребрами спереди при вдохе. Однако с учетом связи этого симптома с циклом дыхания следует указать, что его могут вызвать и болезни структур, расположенных в грудной клетке – легких, плевры, органов средостения и даже сердца.
Патология органов грудной клетки
Если при вдохе болит правый бок под ребром, то это может быть связано с поражением органов дыхания. К возможным причинам следует отнести:
- Пневмонию;
- Плеврит;
- Тромбоэмболию легочной артерии;
- Опухолевое поражение легких и плевры.
Пневмония или воспаление легких – широко распространенное заболевание, вызываемое патогенными бактериями и реже вирусами. Клинически оно проявляется высокой температурой, кашлем с отделением гнойной мокроты, слабостью и сильным недомоганием, а также затруднением дыхания и чувством нехватки воздуха.
При крайней выраженности процесса (долевая или полисегментарная пневмония) воспаление переходит на плевру – тонкую пленку, покрывающую легкое, что сопровождается болью. Чаще всего она возникает в боку груди, но также может распространяться на правое подреберье при глубоком вдохе.
Это воспаление плевры или плеврит, может возникать не только вследствие пневмонии, хотя она и является наиболее частой причиной этой патологии. Абсцесс легкого, бронхоэктазы, рак и метастазы злокачественных опухолей, туберкулез – все это может вызвать плеврит. В клинической картине преобладает сильная боль в грудной клетке, усиливающаяся при вдохе и распространяющаяся в правые верхние отделы живота.
Сильными болями вверху и справа живота может проявляться тромбоэмболия легочной артерии – очень опасное состояние, обусловленное попаданием тромбов в просвет легочных сосудов.
Данное состояние развивается как осложнение тромбофлебита, мерцательной аритмии, тромбоза вен малого таза, аутоиммунных и гематологических заболеваний, а также на фоне приема некоторых медикаментов, включая химиотерапевтические препараты. Клинически ТЭЛА проявляется:
- Внезапным чувством нехватки воздуха и одышкой;
- Болями вверху живота, усиливающимися при вдохе;
- Резкой слабостью, головокружением, может быть потеря сознания;
- Кашлем, сначала сухим, а через 2-3 дня – влажным с отделением мокроты с прожилками крови.
Интенсивные боли справа под ребрами спереди при вдохе, которые буквально заставляют больного замереть и не двигаться – один из симптомов межпозвоночной грыжи, которая сдавливает спинномозговой нерв. В пользу этого также говорит зависимость болевых ощущений от положения тела.
Заболевания органов брюшной полости
Боли в правом подреберье, усиливающиеся на вдохе, могут быть обусловлены и патологией органов брюшной полости, включая:
- Острый и хронический холецистит;
- Желчнокаменную болезнь;
- Дискинезию желчевыводящих путей;
- Язвенную болезнь двенадцатиперстной кишки;
- Хронический панкреатит;
- Заболевания печени (вирусные гепатиты, цирроз) и другие.
Все болезни желчного пузыря проявляются болями под правым ребром разной интенсивности, тошнотой, рвотой, горечью во рту, иногда повышением температуры тела.
Чрезвычайно сильная болезненность в правом подреберье называется желчной коликой. Как правило, она указывает на приступ желчнокаменной болезни или острый холецистит, однако может быть проявлением дискинезии желчных путей.
Хотя приступообразные боли при язве двенадцатиперстной кишки обычно не связаны с дыханием, при крайней выраженности процесса такая связь может быть. То же самое касается болезней поджелудочной железы и печени.
Следует помнить, что хотя почки и проецируются в область подреберий, фактически они расположены вне брюшной полости, и диафрагма – главная дыхательная мышца – на них никак не действует.
Какой бы ни была возможная причина болей в правом боку под ребрами на вдохе, ни в коем случае не следует заниматься самолечением. Под маской этого симптома могут скрываться очень серьезные заболевания, которые требуют срочной медицинской помощи.
Одной из самых неприятных болей является боль в правом подреберье при вдохе. Особенно она усиливается, когда человек глубоко вдыхает воздух. Часто это говорит о том, что прогрессируют заболевания печени и желчного пузыря, например, гепатит, холецистит, появляются камни в желчном пузыре.
В таком случае лучше всего обратиться к гастроэнтерологу. Но в ряде случаев причиной болезненных ощущений при вдохе могут быть заболевания, которые не связаны с данными органами, поскольку в правом подреберье также находятся:
- изгиб ободочной кишки;
- верхняя часть правой почки;
- надпочечник;
- брюшинная часть;
- правая часть диафрагмы, которая разделяет грудь и брюшную полость.
Также причиной может быть пораженная поджелудочная железа, двенадцатиперстная кишка, желчные протоки. Или же дискомфорт и сильные болезненные ощущения вызывают заболевания нервной системы и мочевыделительной.
В первую очередь, при болях обращаются к терапевту. Благодаря ему можно определить диагноз. В то же время он может направить вас к тому врачу, который вам необходим. В том числе заболевание может вылечиться хирургом, травматологом, гастроэнтерологом, кардиологом, инфекционистом, эндокринологом и даже гинекологом. Обратим внимание на ряд болезней, которые чаще всего встречаются, когда возникает боль в правом подреберье. Рассмотрим их причины, симптомы, возможную диагностику и методы лечения.
Если при вдохе возникла сильная острая боль в правом подреберье, то важно быстро вызвать скорую помощь. До ее приезда не принимайте препараты для облегчения, ведь вам еще не известна точная причина болезни. Важно дождаться достоверного диагноза. Для того, чтобы снять болевые ощущения, приложите холод.
Основные заболевания
Острый холецистит
 Является воспалением желчного пузыря.
Является воспалением желчного пузыря.
Есть две разновидности заболевания – острая и хроническая.
Первая чаще всего развивается в следствии обострения желчнокаменной болезни, вызывающейся нарушением оттока желчи. Происходит это в результате закупорки общего желчного протока или его ущемления желчным камнем, который находится в шейке пузыря либо в протоке.
Вторая форма болезни возникает постепенно, провоцирующими факторами являются неправильное питание и психоэмоциональные нагрузки, в результате которых желчь перестает правильно поступать в желчевыводящие протоки, её застой начинает повреждать пузырь, и в результате возникают инфекции.
Среди микробов, которые возбуждают это заболевание, особую роль отвели кишечной палочке, энтерококкам и стафилококкам.
Уделим внимание симптоматике:
При острой форме в первую очередь возникает очень сильная боль в правом подреберье, обычно спереди. Интенсивность ее может меняться приступообразно, происходит иррадиация в спину и низ живота, возникают зоны гиперестезии. Если пощупать под ребром, то напрягаются мышцы, также возникает острая боль при вдохе. Сразу сложно нащупать желчный пузырь. Кроме того, появляется рвота, температура тела достигает 39 градусов. Если в этой критической ситуации не вызвать скорую помощь, которая отвезёт больного в хирургическое отделение, то воспаление перейдёт на печень, поджелудочную железу, может возникнуть перитонит и другие осложнения, например, токсический шок.
При хроническом холецистите боли ноющие, не интенсивные, усиливающиеся после нарушения диеты и физических нагрузок. При обострении обычно повышается температура, появляется озноб, усиливаются боли.
При появлении данных симптомов необходимо сразу обратиться к врачу, чтобы выяснить причины их возникновения. Для этого проводится тщательная диагностика. Не обойдется без клинического анализа крови, чтоб определить уровень наличия лейкоцитов, непрерывного дуоденального зондирования, холицистографии, гепатобилисцинтирафии и ультразвукового исследования.
Первоначальное лечение больной проходит в стационаре — ему назначают капельницы, внутримышечные инъекции, подбирают таблетированные формы препаратов для нормализации работы желчевыводящих путей. Затем он продолжает лечение дома, соблюдая назначенную доктором диету и медикаментозную терапию.
В экстренных случаях, когда консервативное лечение не приносит результата, желчный пузырь удаляют.
Перикардит
Является воспалением околосердечной сумки. Может иметь инфекционный, ревматический либо постинфарктный характер. Основные симптомы – острая, резкая боль в правом подреберье, слабость и кашель, которые при глубоком вдохе усиливаются. Сопровождается заболевание сильными одышками. Кроме болей в ребрах, болезненные ощущения распространяются на сердце, левую лопатку, область шеи, плечей. Боль постепенно нарастает и может длиться на протяжении многих дней и часов. Временно ее ослабить могут наркотические анальгетики, но это опасно.
Диагностируется перикардит при помощи сбора анамнеза, осмотра пострадавшего (проверяют сердце) и проведения исследований биологических материалов в лаборатории.
Также необходимы:
- ЭКГ,
- рентгенография
- эхокардиография,
- МРТ и МСКТ сердца,
- изредка биопсия.
Если определили острый перикардит, то переходят к постельному режиму, пока процесс не стихнет. При хроническом диагнозе также необходима пониженная физическая активность, поскольку больной постоянно чувствует слабость.
Лечение зависит от причины, вызвавшей воспаление (инфекция, системные заболевания, сердечные патологии), и формы протекания, и может включать в себя антибиотики, НПВП, глюкокортикоиды, препараты калия и магния, а также диету с пониженным содержанием соли.
Не предпринимая никаких мер перикардит начнет угрожать жизни. Возникнет нагноение, и начнет развиваться тампонада сердца, когда из накопившейся жидкости сердце и сосуды сдавливаются. Тогда без работы хирурга не обойтись, но и она не всегда бывает эффективной, поскольку уже могут начаться необратимые изменения. Поэтому лучше предотвращать развитие болезни и проводить профилактику. Для этого необходимо обратиться к соответствующим врачам – кардиологу и ревматологу, которые назначат регулярные обследования, определят оптимальный уровень нагрузки и режим питания.
Миозит
 Является воспалительным процессом в скелетных мышцах, в частности в поперечно-полосатой мускулатуре туловища. В зависимости от количества поражённых групп мышц различают локальный или полимиозит. При дополнительном поражении соединительной/нервной ткани говорят о дерматомиозите/нейромиозите.
Является воспалительным процессом в скелетных мышцах, в частности в поперечно-полосатой мускулатуре туловища. В зависимости от количества поражённых групп мышц различают локальный или полимиозит. При дополнительном поражении соединительной/нервной ткани говорят о дерматомиозите/нейромиозите.
Миозит может поразить любые мышцы, но наиболее часто страдают мышечные волокна шеи, груди, поясницы, конечностей.
Причины появления заболевания многообразны. Оно может возникнуть в результате:
- травм,
- инфекционных заболеваний,
- паразитарный инвазий,
- аутоиммунных болезней,
- токсического воздействия,
- сильных или однообразных физических нагрузок (часто возникает у токарей, музыкантов, водителей, спортсменов и т.д.),
- переохлаждения.
Основной симптом — боль, возникающая в месте поражённой мышцы. Сначала она проявляется только при движении или нажатии, носит слабый, ноющий характер. Постепенно интенсивность боли усиливается, она становится постоянной. При этом мышца очень плотная и сильно напряжена, также она может покраснеть, начать отекать, стать горячей.
Если повышается температура тела и появляются очень болезненные уплотнения, то это указывает на развитие гнойного миозита.
В зависимости от локализации поражения, симптоматика может несколько различаться. Например, если затрагиваются шейные мышцы, то трудности возникают не только с движениями головы, но и глотанием, если грудные, то нарушаются функции дыхания, если поясничные, то сложным становится передвижение, при этом боль может чувствоваться и спереди, и сзади, и в подреберье, и внизу живота. Поражение мышц конечностей может привести к полной обездвиженности, поскольку пациент, стремясь облегчить страдания, начинает снижать нагрузки, мышцы и суставы перестают работать и атрофируются.
Именно поэтому при появлении болезненных участков необходимо обратиться к терапевту, который на основании симптоматических проявлений и пальпации установит первичный диагноз, окончательно подтвердить который помогут электромиография, анализы на ревмофактор и С-реактивный белок, биопсия.
Лечение состоит из двух направлений:
- снятия болевых ощущений с помощью обезболивающих и противовоспалительных препаратов, восстановления утраченного объёма движений с помощью лечебной физкультуры,
- устранения первопричины (инфекции, гильминтов и пр). При наличии гноя необходимо его удаление хирургическим путём.
Также, в стадии ремиссии и если миозит имеет не паразитарный, токсический или гнойный характер, не обойтись без физиопроцедур и массажа.
Почечная колика
 Является не заболеванием, а симптомом, который связан с закупоркой верхних мочевыводящих путей камнем, опухолью, кровяным сгустком, перегибом, при этом нарушается ток мочи направленный из почки к мочевому пузырю, в результате большого скопления жидкости усиливается её давление на почечную лоханку и возникает острая, имеющая схваткообразный характер и усиливающаяся при вдохе, боль в правом подреберье сзади, которая может отдаваться в живот спереди, пах, ногу. Часто появляются тошнота и рвота, повышается температура тела. Кроме того, застой мочи может вызвать воспаление почки, что также добавит болезненных ощущений.
Является не заболеванием, а симптомом, который связан с закупоркой верхних мочевыводящих путей камнем, опухолью, кровяным сгустком, перегибом, при этом нарушается ток мочи направленный из почки к мочевому пузырю, в результате большого скопления жидкости усиливается её давление на почечную лоханку и возникает острая, имеющая схваткообразный характер и усиливающаяся при вдохе, боль в правом подреберье сзади, которая может отдаваться в живот спереди, пах, ногу. Часто появляются тошнота и рвота, повышается температура тела. Кроме того, застой мочи может вызвать воспаление почки, что также добавит болезненных ощущений.
Несмотря на понятный механизм появления боли, в 40% случаях причины закупорки мочеточника, а значит и почечной колики, определить невозможно.
В любом случае, при появлении сильных болей в пояснице необходимо срочно вызывать скорую помощь или самостоятельно доставить больного в урологическое отделение стационара, где врач проведёт визуальный осмотр, а также назначит внутривеную урографию, по итогам которой станут понятны причины, в т.ч. редкие, вызвавшие болевой приступ, и назначено соответствующее лечение — от диеты и постельного режима до хирургического вмешательства.
Вовремя ничего не предприняв, может возникнуть бактериемический шок. Пораженная почка не сможет функционировать как раньше. А также начнет формироваться стриктура мочеточника.
Тромбоэмболия крупной ветви легочной артерии
Данное заболевание возникает при закрытии тромбом просвета лёгочной артерии. Обычно это случается у людей с повышенной свёртываемостью крови.
Причины сгущения крови многообразны и могут быть вызваны:
- длительной обездвиженностью/малоподвижностью человека, в результате болезни, пожилого возраста, ожирения, рабочего режима;
- нарушениями работы сердечно-сосудистой системы и проблемами с дыхательными путями, в результате которых возникает венозный застой и замедляется приток крови;
- постоянным приёмом большого количества диуретиков, из-за которых организм теряет много воды, кровь становится более вязкой и повышается гематокрит;
- злокачественными образованиями, при которых кровь содержит много эритроцитов и тромбоцитов, из-за чего образовываются тромбы;
- длительным прием лекарств, повышающих процесс свертывания крови;
- варикозной болезнью, при которой застаивается венозная кровь;
- курением.
При возникновении данного недуга появляются следующие симптомы:
- резкая боль за грудиной, которая также может наблюдаться в правом или левом подреберье, усиливающаяся при вдохе и кашле;
- сухой кашель;
- отдышка;
- сильная бледность;
- начинается тахикардия;
- падает артериальное давления, в результате чего человек может упасть в обморок.
Также для синдрома характерным проявлениям стал судорожный рефлекс и гемиплегия, т.е. полный односторонний паралич.
При появлении данных симптомов, особенно если они ярко выражены, важно человека как можно быстрее госпитализировать, т.к. медлительность может привести к серьезным осложнениям и даже летальному исходу.
Для выявления/подтверждения данного заболевания проводят ряд диагностических мероприятий:
- берут на анализ кровь, по которому определяют уровень холестерина, сахара, мочевой кислоты, свёртываемость, тропонина Т или I, количество D-димеров;
- исследуют анализ мочи, который позволяет выявить возможные сопутствующие недуги;
- проверяют состояние сердца и сосудов с помощью ЭКГ, УЗДГ, эхокардиографии;
- выявляют проблемы с лёгкими с помощью спиральной компьютерной томографии, ангиопульмонографии, перфузионной сцинтиграфии.
Лечение зависит от того, насколько сильно поражены сосуды, а также от общего состояния пациенты и результатов диагностики. Обычно заключается в антикоагулянтой терапии, оксигенотерапии и тромболитической терапии, в серьезных случаях требуется хирургическое удаление тромба.
Кроме вышеперечисленных заболеваний, боль в правом подреберье при вдохе возникает из-за бронхо-легочных заболеваниях, основным проявлением которых является сильный кашель, хрипы, боль между лопаток и спереди, в грудной клетке, может быть следствием дегенеративных заболеваний спины или межрёберных нервов, тогда возникают боли острые и длительные, а иногда и перелома рёбер, характеризующегося резкой болью, выдержать которую вначале практически невозможно, затем она слабеет. Однако все эти недуги были подробно рассмотрены нами в статье “Боли в левом боку при вдохе”, поэтому о них говорить мы не будем, отметим лишь, что симптоматика здесь в основном правосторонняя.
И в заключение примите наш совет: если при вдохе вы почувствовали боль в правом подреберье и не знаете причину, тогда обратитесь срочно к врачу, что позволит вам избежать возможных осложнений и вы сможете быстрее справиться с проявлениями недуга.
Источник
Болит ребро при вдохе справа под
Боль в правом подреберье при глубоком вдохе — нередкий симптом разных заболеваний. При этом приходится учитывать не только возможную патологию со стороны органов пищеварения, локализованных под диафрагмой, но и ближайшее соседство легких, плевры, средостения, межреберных мышц и нервных веток.
Какие изменения происходят в подреберье в акте дыхания?
Диафрагма, служащая верхней границей подреберья, является активным участником акта дыхания. Она совместно с грудной клеткой обеспечивает дыхательные движения. Цель — создание отрицательного давления в плевральной полости, чтобы максимально растянулась легочная ткань и в нее поступил воздух на вдохе.
К анатомическим структурам «вздоха», кроме диафрагмы, относятся наружные межреберные мышцы. При сокращении ребра идут вверх, грудная клетка увеличивается в объеме, особенно в нижних отделах. Этому способствует дополнительное сокращение диафрагмы. На вдохе она уплощается и опускается в сторону брюшной полости.
В состоянии покоя и во время выдоха купол движется в сторону грудной клетки. У людей разного типа сложения возможно преимущественно грудное дыхание (более типично для женщин, зависит от работы межреберных мышц) или брюшное, когда главным участником является диафрагма.
Двигаясь, она одновременно тянет за собой органы брюшной полости. Печень «привязана» к внутренней части диафрагмы мощной серповидной связкой. Плотные волокна соединительной ткани прикрепляют к нижней поверхности правой доли печени желчный пузырь. Иногда сюда прилежит слепая кишка с червеобразным отростком, петли тонкой кишки.
В выдохе активно заняты внутренние межреберные мышцы и брюшная стенка. Они поддавливают снизу на органы, расположенные в верхнем этаже брюшины и диафрагму с целью уменьшения объема грудной клетки. Сокращаясь одновременно с мышцами живота, диафрагма повышает давление в брюшной полости.
Регулирует последовательность этих движений дыхательный центр продолговатого мозга, передавая нервные сигналы через спинномозговые каналы.
Чем больше сопротивление легочной ткани (потеря эластичности при склерозировании, воспалении), тем сильнее напрягаются мышцы. Их работа значительно усиливается при увеличении частоты дыхания, при физической нагрузке.

При форсированном дыхании в процесс подключаются мышцы шеи, спины и груди
Механизм болей в подреберье при вдохе
Знакомство с анатомическими структурами и их функциональным участием в акте дыхания поможет нам разобраться в причинах болей в подреберье справа при вдохе. По механизму образования следует разделить все боли в правом подреберье на вызванные:
- органами пищеварения;
- органами грудной клетки;
- другими анатомическими образованиями, образующими иррадиацию.
Болезненные ощущения в области печени колющего характера часто беспокоят здоровых нетренированных людей, если им приходится пробежаться. В этой ситуации обычно беспокоят боли в правом подреберье спереди.
Их возникновение объясняют:
- спастическими сокращениями диафрагмы в связи со сбоем ритма нормального дыхания;
- повышенным уровнем гормона адреналина, который способствует увеличению кровенаполнения печени и растяжению капсулы, а также снижает тонус мышечного слоя желчного пузыря и протоков (переполнение вызывает боль).
Подобную ситуацию не считают патологической. Болевые ощущения исчезают при отдыхе и восстановлении дыхания.
Боли в правом подреберье с усилением при глубоком вдохе могут быть вызваны воспалительной патологией печени, желчного пузыря в связи с локальным вовлечением в процесс брюшины.
Этот признак используется врачами для диагностики степени распространения воспаления, когда пациента специально просят глубоко подышать и обращают его внимание на изменение характера болей. Рассмотрим конкретные болезни органов пищеварения, сопровождающиеся болями при дыхании.
Причины тупой боли в подреберье справа при вдохе
Заболевания пищеварительного тракта вызывают тупые или острые боли в зависимости от фазы и стадии. При хроническом течении с редкими обострениями пациенты отмечают непостоянную болезненность в нижнем отделе грудной клетки справа при глубоком вдохе.
Хронические воспалительные процессы в печени, желчном пузыре сопровождаются частичным склерозированием (заменой собственной ткани на рубцы) паренхимы органа или стенки полости, деформацией. Это нарушает расположение связочного аппарата. А при дыхании и подтягивании диафрагмой способствует возникновению болей в боку или над зоной проекции.
Хронический холецистит — распространенное заболевание желчного пузыря воспалительной природы. Вне обострения дает тянущие и тупые боли в подреберье справа. У пациентов с длительным «стажем» болезни пузырь истончается, покрывается рубцами и спайками. Болезненные ощущения возникают не только при глубоком вдохе, но и при движениях туловища, поворотах.
Дискинезию желчевыводящих путей считают начальным этапом холецистита и холангита. Она выражается в нарушении сократительной функции пузыря и протоков, болях то тупого, то спастического характера.
Наблюдается у нервных людей, склонных к раздражительности, переживаниям, нарушению гормонального баланса. Связь болей с вдохом обусловлена нарушенной регуляцией дыхания, дискоординацией сокращений мышечных групп. Успокаивающие процедуры помогают избавиться от неприятных симптомов.
Гепатиты — воспалительные заболевания печени способствуют отеку ткани и увеличению объема органа, боли вызваны растяжением капсулы.
Обычно носят тупой характер, пациенты отмечают «чувство тяжести» справа в подреберье.
Усиление при дыхании возможно при попытке активно двигаться, заниматься спортом в фазе ремиссии, присоединении холецистита. Жировая дистрофия и цирроз печени — длительный процесс с деформацией органа, заменой на рубцовую ткань, натяжением связочного аппарата диафрагмы.
Когда бывают острые боли в подреберье справа при вдохе?
Резкая боль в правом подреберье с усилением при вдохе характерна для клинической картины острого воспалительного процесса с локальным перитонитом. Острый холецистит — сопровождается выраженным правосторонним болевым синдромом с иррадиацией в лопатку, поясницу, плечо, ключицу.
Одновременно пациенты жалуются на тошноту, рвоту, отрыжку горечью, значительное повышение температуры, озноб. При пальпации живота определяется сильная болезненность в точке желчного пузыря, иногда — увеличенный и напряженный пузырь. На предложение глубоко подышать пациенты, наоборот, затаивают дыхание до поверхностного. Таким путем удается уменьшить раздражение брюшины.
Желчекаменная болезнь характеризуется режущей болью при движении камня по протокам. Иррадиация очень ярко выражена в правую сторону грудной клетки, низ живота, спину. На высоте приступа наблюдается рвота желчью. В межприступный период боли остаются, но принимают тупой характер.
С желчного пузыря инфекция переходит на поджелудочную железу
Аппендицит при атипичной локализации доходит до поверхности печени и диафрагмы. Высокое расположение боли характерно при воспалении червеобразного отростка на фоне большого срока беременности.
Боль локализуется не в подвздошной области, как при классической картине, а в правом подреберье, в спине, сопровождается рвотой, высокой температурой, усиливается на вдохе. Практически невозможно отличить от холецистита. Распознается только во время операции.
Абсцесс и эхинококковая киста печени при выраженном нагноении и росте растягивают орган, оказывают давление на капсулу, поэтому вызывают постоянные боли пульсирующего характера (при абсцедировании). Движения и дыхание стимулируют болевой синдром.
Злокачественные новообразования в печеночной ткани или метастазы в нее сопровождаются на начальной стадии чувством тяжести, затем переходят в интенсивные постоянные боли в подреберье справа с усилением при дыхании.
Болеть в правом подреберье у пациента может при иррадиации от соседних органов во время обострения хронического панкреатита, язвенной болезни. Появляются:
- кинжальные или режущие боли с основной локализацией в эпигастрии, чуть выше пупка;
- тошнота и рвота;
- понос, с кровью или покрытый жировой пленкой;
- тахикардия;
- головокружение;
- снижение артериального давления.
Кроме иррадиации, боли при дыхании могут сопровождать разрыв органа, начальные явления перитонита. При перфорации язвенного околопеченочного участка кишечника, вызванной болезнью Крона, следует также ожидать перитонеальных проявлений.
Патология органов грудной клетки
Причиной болей в правом боку, подреберье с резким усилением на вдохе могут быть болезни грудной клетки. К ним можно отнести патологию: органов дыхания, сердца и сосудов, костного скелета и мышц.
Пневмония (воспаление легких) — распространенное самостоятельное заболевание или осложнение бронхита, сепсиса. Вызывается патогенными бактериями и вирусами, если падает иммунитет пациента. Боли при дыхании, с распространением в брюшную полость, наблюдаются при правосторонней плевропневмонии (крупозной).
К симптомам относятся:
- внезапное начало;
- высокая температура;
- кашель с отделением мокроты гнойного характера, возможно, с кровью;
- выраженное недомогание;
- одышка;
- боли в боку и подреберье при дыхании;
- синюшность губ.
Плеврит — скопление воспаленной жидкости в правой плевральной полости, является осложнением пневмонии, признаком туберкулеза легких. Раздражение плевральных листков вызывает сильную боль сзади в области нижних ребер и в подреберье с иррадиацией в живот, невозможность глубокого дыхания, одышку, отставание правой стороны грудной клетки в акте дыхания.
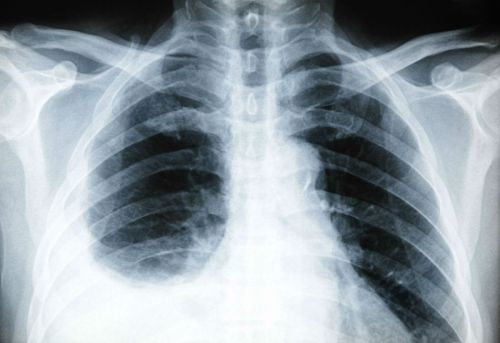
На рентгеновском снимке видна жидкость в плевральной полости справа, чтобы точно узнать причину плеврита необходимо сделать повторный снимок после ее удаления
У пациентов общее тяжелое состояние, выраженная интоксикация, ознобы, высокие скачки температуры. Плеврит может быть вызван абсцессом легкого, раковой опухолью, нагноившимися бронхоэктазами.
Крайне опасное состояние вызывает тромбоэмболия ствола легочной артерии. Если тромб попадает в артерию низшего порядка, то изменения ограничиваются картиной пневмонии с некрозом части тканей (инфарктом). При закупорке ветки крупного диаметра у пациента появляются:
- внезапное удушье;
- резкие боли в грудной клетке и в животе;
- посинение верхней половины тела;
- кашель с обильной мокротой и кровохарканьем;
- слабость и потеря сознания.
Заболевание является осложнением приступов мерцательной аритмии, тромбофлебита вен ног и малого таза, инфаркта миокарда, химиотерапевтических препаратов.
Абдоминальная форма инфаркта миокарда — чаще связана с локализацией ишемии в зоне задней стенки левого желудочка. Боли сжимающего, жгучего или давящего типа возникают внезапно, локализуются в эпигастрии, иррадиируют в живот, спину, лопатку, затрудняют дыхание.
На ЭКГ возникают признаки ишемии, блокад, аритмии. Заболевание настолько известно хирургам, что ни один опытный врач не приступит к операции по поводу холецистита, пока не будет проведено ЭКГ-исследование.
Застойная сердечная недостаточность — осложнение тяжелых заболеваний сердца, поражающих миокард. Нарушение сократительной способности желудочков приводит к задержке крови в конечностях, брюшной полости, легких. Печень страдает одной из первых.
Переполнение воротной вены вызывает выход жидкой части крови в паренхиму, отек и растяжение капсулы. Диафрагме приходится работать с повышенной нагрузкой, что вызывает спастические сокращения. Соответственно пациент чувствует тяжесть в правом подреберье и острые колики с болезненностью при дыхании.
Правосторонний пневмоторакс — характеризуется разрывом легочной ткани, выходом воздуха в плевральную полость со сдавлением правого легкого. У больного наступает внезапное шоковое состояние, из-за резких болей он не может дышать, падает давление. Причиной становятся травмы грудной клетки, фиброзно-кавернозный туберкулез легких, абсцедирующая пневмония.

Картина множественного двустороннего перелома ребер клинически сопровождается резкими болями при дыхании и движениях
Заболевания костно-мышечного скелета грудной клетки могут вызывать резкие боли по ходу нижних ребер особенно при дыхании и движениях. К ним относятся:
- ушибы и переломы правых ребер;
- межреберная невралгия;
- миозит мышц;
- опоясывающий лишай;
- остеохондроз поясничного и грудного отделов;
- ущемление грыжи межпозвоночного диска.
При осмотре пациента врач обнаруживает болезненные точки по ходу мышц, нервных окончаний, резкое усиление болей на сжатие грудной клетки и при дыхании, неврологические признаки (нарушение чувствительности, изменение тонуса в конечностях).
Патология прочих органов
- Из прочих заболеваний, способных иррадиировать боли в подреберье и усиливать при вдохе можно отметить:
- пиелонефрит правой почки, особенно сопровождающийся воспалением паранефральной клетчатки вокруг верхнего полюса;
- почечнокаменную болезнь;
- гидронефроз;
- опухоли надпочечников с метастазами в позвоночник;
- тромбоз печеночной и полой вен.
Учитывая разносторонний характер поражений, которые могут вызывать боли в правом подреберье, связанные с дыханием, нельзя длительно терпеть. При наличии острых и сильных болей следует вызвать «Скорую помощь». Если ранее привычный симптом изменил иррадиацию и характер, то следует обратиться в поликлинику. Самостоятельное лечение способно навредить и осложнить течение заболевания.
Боль в правом подреберье при глубоком вдохе — нередкий симптом разных заболеваний. При этом приходится учитывать не только возможную патологию со стороны органов пищеварения, локализованных под диафрагмой, но и ближайшее соседство легких, плевры, средостения, межреберных мышц и нервных веток.
Какие изменения происходят в подреберье в акте дыхания?
Диафрагма, служащая верхней границей подреберья, является активным участником акта дыхания. Она совместно с грудной клеткой обеспечивает дыхательные движения. Цель — создание отрицательного давления в плевральной полости, чтобы максимально растянулась легочная ткань и в нее поступил воздух на вдохе.
К анатомическим структурам «вздоха», кроме диафрагмы, относятся наружные межреберные мышцы. При сокращении ребра идут вверх, грудная клетка увеличивается в объеме, особенно в нижних отделах. Этому способствует дополнительное сокращение диафрагмы. На вдохе она уплощается и опускается в сторону брюшной полости.
В состоянии покоя и во время выдоха купол движется в сторону грудной клетки. У людей разного типа сложения возможно преимущественно грудное дыхание (более типично для женщин, зависит от работы межреберных мышц) или брюшное, когда главным участником является диафрагма.
Двигаясь, она одновременно тянет за собой органы брюшной полости. Печень «привязана» к внутренней части диафрагмы мощной серповидной связкой. Плотные волокна соединительной ткани прикрепляют к нижней поверхности правой доли печени желчный пузырь. Иногда сюда прилежит слепая кишка с червеобразным отростком, петли тонкой кишки.
В выдохе активно заняты внутренние межреберные мышцы и брюшная стенка. Они поддавливают снизу на органы, расположенные в верхнем этаже брюшины и диафрагму с целью уменьшения объема грудной клетки. Сокращаясь одновременно с мышцами живота, диафрагма повышает давление в брюшной полости.
Регулирует последовательность этих движений дыхательный центр продолговатого мозга, передавая нервные сигналы через спинномозговые каналы.
Чем больше сопротивление легочной ткани (потеря эластичности при склерозировании, воспалении), тем сильнее напрягаются мышцы. Их работа значительно усиливается при увеличении частоты дыхания, при физической нагрузке.

При форсированном дыхании в процесс подключаются мышцы шеи, спины и груди
Механизм болей в подреберье при вдохе
Знакомство с анатомическими структурами и их функциональным участием в акте дыхания поможет нам разобраться в причинах болей в подреберье справа при вдохе. По механизму образования следует разделить все боли в правом подреберье на вызванные:
- органами пищеварения;
- органами грудной клетки;
- другими анатомическими образованиями, образующими иррадиацию.
Болезненные ощущения в области печени колющего характера часто беспокоят здоровых нетренированных людей, если им приходится пробежаться. В этой ситуации обычно беспокоят боли в правом подреберье спереди.
Их возникновение объясняют:
- спастическими сокращениями диафрагмы в связи со сбоем ритма нормального дыхания;
- повышенным уровнем гормона адреналина, который способствует увеличению кровенаполнения печени и растяжению капсулы, а также снижает тонус мышечного слоя желчного пузыря и протоков (переполнение вызывает боль).
Подобную ситуацию не считают патологической. Болевые ощущения исчезают при отдыхе и восстановлении дыхания.
Боли в правом подреберье с усилением при глубоком вдохе могут быть вызваны воспалительной патологией печени, желчного пузыря в связи с локальным вовлечением в процесс брюшины.
Этот признак используется врачами для диагностики степени распространения воспаления, когда пациента специально просят глубоко подышать и обращают его внимание на изменение характера болей. Рассмотрим конкретные болезни органов пищеварения, сопровождающиеся болями при дыхании.
Причины тупой боли в подреберье справа при вдохе
Заболевания пищеварительного тракта вызывают тупые или острые боли в зависимости от фазы и стадии. При хроническом течении с редкими обострениями пациенты отмечают непостоянную болезненность в нижнем отделе грудной клетки справа при глубоком вдохе.
Хронические воспалительные процессы в печени, желчном пузыре сопровождаются частичным склерозированием (заменой собственной ткани на рубцы) паренхимы органа или стенки полости, деформацией. Это нарушает расположение связочного аппарата. А при дыхании и подтягивании диафрагмой способствует возникновению болей в боку или над зоной проекции.
Хронический холецистит — распространенное заболевание желчного пузыря воспалительной природы. Вне обострения дает тянущие и тупые боли в подреберье справа. У пациентов с длительным «стажем» болезни пузырь истончается, покрывается рубцами и спайками. Болезненные ощущения возникают не только при глубоком вдохе, но и при движениях туловища, поворотах.
Дискинезию желчевыводящих путей считают начальным этапом холецистита и холангита. Она выражается в нарушении сократительной функции пузыря и протоков, болях то тупого, то спастического характера.
Наблюдается у нервных людей, склонных к раздражительности, переживаниям, нарушению гормонального баланса. Связь болей с вдохом обусловлена нарушенной регуляцией дыхания, дискоординацией сокращений мышечных групп. Успокаивающие процедуры помогают избавиться от неприятных симптомов.
Гепатиты — воспалительные заболевания печени способствуют отеку ткани и увеличению объема органа, боли вызваны растяжением капсулы.
Обычно носят тупой характер, пациенты отмечают «чувство тяжести» справа в подреберье.
Усиление при дыхании возможно при попытке активно двигаться, заниматься спортом в фазе ремиссии, присоединении холецистита. Жировая дистрофия и цирроз печени — длительный процесс с деформацией органа, заменой на рубцовую ткань, натяжением связочного аппарата диафрагмы.
Когда бывают острые боли в подреберье справа при вдохе?
Резкая боль в правом подреберье с усилением при вдохе характерна для клинической картины острого воспалительного процесса с локальным перитонитом. Острый холецистит — сопровождается выраженным правосторонним болевым синдромом с иррадиацией в лопатку, поясницу, плечо, ключицу.
Одновременно пациенты жалуются на тошноту, рвоту, отрыжку горечью, значительное повышение температуры, озноб. При пальпации живота определяется сильная болезненность в точке желчного пузыря, иногда — увеличенный и напряженный пузырь. На предложение глубоко подышать пациенты, наоборот, затаивают дыхание до поверхностного. Таким путем удается уменьшить раздражение брюшины.
Желчекаменная болезнь характеризуется режущей болью при движении камня по протокам. Иррадиация очень ярко выражена в правую сторону грудной клетки, низ живота, спину. На высоте приступа наблюдается рвота желчью. В межприступный период боли остаются, но принимают тупой характер.

С желчного пузыря инфекция переходит на поджелудочную железу
Аппендицит при атипичной локализации доходит до поверхности печени и диафрагмы. Высокое расположение боли характерно при воспалении червеобразного отростка на фоне большого срока беременности.
Боль локализуется не в подвздошной области, как при классической картине, а в правом подреберье, в спине, сопровождается рвотой, высокой температурой, усиливается на вдохе. Практически невозможно отличить от холецистита. Распознается только во время операции.
Абсцесс и эхинококковая киста печени при выраженном нагноении и росте растягивают орган, оказывают давление на капсулу, поэтому вызывают постоянные боли пульсирующего характера (при абсцедировании). Движения и дыхание стимулируют болевой синдром.
Злокачественные новообразования в печеночной ткани или метастазы в нее сопровождаются на начальной стадии чувством тяжести, затем переходят в интенсивные постоянные боли в подреберье справа с усилением при дыхании.
Болеть в правом подреберье у пациента может при иррадиации от соседних органов во время обострения хронического панкреатита, язвенной болезни. Появляются:
- кинжальные или режущие боли с основной локализацией в эпигастрии, чуть выше пупка;
- тошнота и рвота;
- понос, с кровью или покрытый жировой пленкой;
- тахикардия;
- головокружение;
- снижение артериального давления.
Кроме иррадиации, боли при дыхании могут сопровождать разрыв органа, начальные явления перитонита. При перфорации язвенного околопеченочного участка кишечника, вызванной болезнью Крона, следует также ожидать перитонеальных проявлений.
Патология органов грудной клетки
Причиной болей в правом боку, подреберье с резким усилением на вдохе могут быть болезни грудной клетки. К ним можно отнести патологию: органов дыхания, сердца и сосудов, костного скелета и мышц.
Пневмония (воспаление легких) — распространенное самостоятельное заболевание или осложнение бронхита, сепсиса. Вызывается патогенными бактериями и вирусами, если падает иммунитет пациента. Боли при дыхании, с распространением в брюшную полость, наблюдаются при правосторонней плевропневмонии (крупозной).
К симптомам относятся:
- внезапное начало;
- высокая температура;
- кашель с отделением мокроты гнойного характера, возможно, с кровью;
- выраженное недомогание;
- одышка;
- боли в боку и подреберье при дыхании;
- синюшность губ.
Плеврит — скопление воспаленной жидкости в правой плевральной полости, является осложнением пневмонии, признаком туберкулеза легких. Раздражение плевральных листков вызывает сильную боль сзади в области нижних ребер и в подреберье с иррадиацией в живот, невозможность глубокого дыхания, одышку, отставание правой стороны грудной клетки в акте дыхания.

На рентгеновском снимке видна жидкость в плевральной полости справа, чтобы точно узнать причину плеврита необходимо сделать повторный снимок после ее удаления
У пациентов общее тяжелое состояние, выраженная интоксикация, ознобы, высокие скачки температуры. Плеврит может быть вызван абсцессом легкого, раковой опухолью, нагноившимися бронхоэктазами.
Крайне опасное состояние вызывает тромбоэмболия ствола легочной артерии. Если тромб попадает в артерию низшего порядка, то изменения ограничиваются картиной пневмонии с некрозом части тканей (инфарктом). При закупорке ветки крупного диаметра у пациента появляются:
- внезапное удушье;
- резкие боли в грудной клетке и в животе;
- посинение верхней половины тела;
- кашель с обильной мокротой и кровохарканьем;
- слабость и потеря сознания.
Заболевание является осложнением приступов мерцательной аритмии, тромбофлебита вен ног и малого таза, инфаркта миокарда, химиотерапевтических препаратов.
Абдоминальная форма инфаркта миокарда — чаще связана с локализацией ишемии в зоне задней стенки левого желудочка. Боли сжимающего, жгучего или давящего типа возникают внезапно, локализуются в эпигастрии, иррадиируют в живот, спину, лопатку, затрудняют дыхание.
На ЭКГ возникают признаки ишемии, блокад, аритмии. Заболевание настолько известно хирургам, что ни один опытный врач не приступит к операции по поводу холецистита, пока не будет проведено ЭКГ-исследование.
Застойная сердечная недостаточность — осложнение тяжелых заболеваний сердца, поражающих миокард. Нарушение сократительной способности желудочков приводит к задержке крови в конечностях, брюшной полости, легких. Печень страдает одной из первых.
Переполнение воротной вены вызывает выход жидкой части крови в паренхиму, отек и растяжение капсулы. Диафрагме приходится работать с повышенной нагрузкой, что вызывает спастические сокращения. Соответственно пациент чувствует тяжесть в правом подреберье и острые колики с болезненностью при дыхании.
Правосторонний пневмоторакс — характеризуется разрывом легочной ткани, выходом воздуха в плевральную полость со сдавлением правого легкого. У больного наступает внезапное шоковое состояние, из-за резких болей он не может дышать, падает давление. Причиной становятся травмы грудной клетки, фиброзно-кавернозный туберкулез легких, абсцедирующая пневмония.

Картина множественного двустороннего перелома ребер клинически сопровождается резкими болями при дыхании и движениях
Заболевания костно-мышечного скелета грудной клетки могут вызывать резкие боли по ходу нижних ребер особенно при дыхании и движениях. К ним относятся:
- ушибы и переломы правых ребер;
- межреберная невралгия;
- миозит мышц;
- опоясывающий лишай;
- остеохондроз поясничного и грудного отделов;
- ущемление грыжи межпозвоночного диска.
При осмотре пациента врач обнаруживает болезненные точки по ходу мышц, нервных окончаний, резкое усиление болей на сжатие грудной клетки и при дыхании, неврологические признаки (нарушение чувствительности, изменение тонуса в конечностях).
Патология прочих органов
- Из прочих заболеваний, способных иррадиировать боли в подреберье и усиливать при вдохе можно отметить:
- пиелонефрит правой почки, особенно сопровождающийся воспалением паранефральной клетчатки вокруг верхнего полюса;
- почечнокаменную болезнь;
- гидронефроз;
- опухоли надпочечников с метастазами в позвоночник;
- тромбоз печеночной и полой вен.
Учитывая разносторонний характер поражений, которые могут вызывать боли в правом подреберье, связанные с дыханием, нельзя длительно терпеть. При наличии острых и сильных болей следует вызвать «Скорую помощь». Если ранее привычный симптом изменил иррадиацию и характер, то следует обратиться в поликлинику. Самостоятельное лечение способно навредить и осложнить течение заболевания.
Болит справа под ребрами колит при вдохе
Боль в правом подреберье при глубоком вдохе — нередкий симптом разных заболеваний. При этом приходится учитывать не только возможную патологию со стороны органов пищеварения, локализованных под диафрагмой, но и ближайшее соседство легких, плевры, средостения, межреберных мышц и нервных веток.
Какие изменения происходят в подреберье в акте дыхания?
Диафрагма, служащая верхней границей подреберья, является активным участником акта дыхания. Она совместно с грудной клеткой обеспечивает дыхательные движения. Цель — создание отрицательного давления в плевральной полости, чтобы максимально растянулась легочная ткань и в нее поступил воздух на вдохе.
К анатомическим структурам «вздоха», кроме диафрагмы, относятся наружные межреберные мышцы. При сокращении ребра идут вверх, грудная клетка увеличивается в объеме, особенно в нижних отделах. Этому способствует дополнительное сокращение диафрагмы. На вдохе она уплощается и опускается в сторону брюшной полости.
В состоянии покоя и во время выдоха купол движется в сторону грудной клетки. У людей разного типа сложения возможно преимущественно грудное дыхание (более типично для женщин, зависит от работы межреберных мышц) или брюшное, когда главным участником является диафрагма.
Двигаясь, она одновременно тянет за собой органы брюшной полости. Печень «привязана» к внутренней части диафрагмы мощной серповидной связкой. Плотные волокна соединительной ткани прикрепляют к нижней поверхности правой доли печени желчный пузырь. Иногда сюда прилежит слепая кишка с червеобразным отростком, петли тонкой кишки.
В выдохе активно заняты внутренние межреберные мышцы и брюшная стенка. Они поддавливают снизу на органы, расположенные в верхнем этаже брюшины и диафрагму с целью уменьшения объема грудной клетки. Сокращаясь одновременно с мышцами живота, диафрагма повышает давление в брюшной полости.
Регулирует последовательность этих движений дыхательный центр продолговатого мозга, передавая нервные сигналы через спинномозговые каналы.
Чем больше сопротивление легочной ткани (потеря эластичности при склерозировании, воспалении), тем сильнее напрягаются мышцы. Их работа значительно усиливается при увеличении частоты дыхания, при физической нагрузке.

При форсированном дыхании в процесс подключаются мышцы шеи, спины и груди
Механизм болей в подреберье при вдохе
Знакомство с анатомическими структурами и их функциональным участием в акте дыхания поможет нам разобраться в причинах болей в подреберье справа при вдохе. По механизму образования следует разделить все боли в правом подреберье на вызванные:
- органами пищеварения;
- органами грудной клетки;
- другими анатомическими образованиями, образующими иррадиацию.
Болезненные ощущения в области печени колющего характера часто беспокоят здоровых нетренированных людей, если им приходится пробежаться. В этой ситуации обычно беспокоят боли в правом подреберье спереди.
Их возникновение объясняют:
- спастическими сокращениями диафрагмы в связи со сбоем ритма нормального дыхания;
- повышенным уровнем гормона адреналина, который способствует увеличению кровенаполнения печени и растяжению капсулы, а также снижает тонус мышечного слоя желчного пузыря и протоков (переполнение вызывает боль).
Подобную ситуацию не считают патологической. Болевые ощущения исчезают при отдыхе и восстановлении дыхания.
Боли в правом подреберье с усилением при глубоком вдохе могут быть вызваны воспалительной патологией печени, желчного пузыря в связи с локальным вовлечением в процесс брюшины.
Этот признак используется врачами для диагностики степени распространения воспаления, когда пациента специально просят глубоко подышать и обращают его внимание на изменение характера болей. Рассмотрим конкретные болезни органов пищеварения, сопровождающиеся болями при дыхании.
Причины тупой боли в подреберье справа при вдохе
Заболевания пищеварительного тракта вызывают тупые или острые боли в зависимости от фазы и стадии. При хроническом течении с редкими обострениями пациенты отмечают непостоянную болезненность в нижнем отделе грудной клетки справа при глубоком вдохе.
Хронические воспалительные процессы в печени, желчном пузыре сопровождаются частичным склерозированием (заменой собственной ткани на рубцы) паренхимы органа или стенки полости, деформацией. Это нарушает расположение связочного аппарата. А при дыхании и подтягивании диафрагмой способствует возникновению болей в боку или над зоной проекции.
Хронический холецистит — распространенное заболевание желчного пузыря воспалительной природы. Вне обострения дает тянущие и тупые боли в подреберье справа. У пациентов с длительным «стажем» болезни пузырь истончается, покрывается рубцами и спайками. Болезненные ощущения возникают не только при глубоком вдохе, но и при движениях туловища, поворотах.
Дискинезию желчевыводящих путей считают начальным этапом холецистита и холангита. Она выражается в нарушении сократительной функции пузыря и протоков, болях то тупого, то спастического характера.
Наблюдается у нервных людей, склонных к раздражительности, переживаниям, нарушению гормонального баланса. Связь болей с вдохом обусловлена нарушенной регуляцией дыхания, дискоординацией сокращений мышечных групп. Успокаивающие процедуры помогают избавиться от неприятных симптомов.
Гепатиты — воспалительные заболевания печени способствуют отеку ткани и увеличению объема органа, боли вызваны растяжением капсулы.
Обычно носят тупой характер, пациенты отмечают «чувство тяжести» справа в подреберье.
Усиление при дыхании возможно при попытке активно двигаться, заниматься спортом в фазе ремиссии, присоединении холецистита. Жировая дистрофия и цирроз печени — длительный процесс с деформацией органа, заменой на рубцовую ткань, натяжением связочного аппарата диафрагмы.
Когда бывают острые боли в подреберье справа при вдохе?
Резкая боль в правом подреберье с усилением при вдохе характерна для клинической картины острого воспалительного процесса с локальным перитонитом. Острый холецистит — сопровождается выраженным правосторонним болевым синдромом с иррадиацией в лопатку, поясницу, плечо, ключицу.
Одновременно пациенты жалуются на тошноту, рвоту, отрыжку горечью, значительное повышение температуры, озноб. При пальпации живота определяется сильная болезненность в точке желчного пузыря, иногда — увеличенный и напряженный пузырь. На предложение глубоко подышать пациенты, наоборот, затаивают дыхание до поверхностного. Таким путем удается уменьшить раздражение брюшины.
Желчекаменная болезнь характеризуется режущей болью при движении камня по протокам. Иррадиация очень ярко выражена в правую сторону грудной клетки, низ живота, спину. На высоте приступа наблюдается рвота желчью. В межприступный период боли остаются, но принимают тупой характер.

С желчного пузыря инфекция переходит на поджелудочную железу
Аппендицит при атипичной локализации доходит до поверхности печени и диафрагмы. Высокое расположение боли характерно при воспалении червеобразного отростка на фоне большого срока беременности.
Боль локализуется не в подвздошной области, как при классической картине, а в правом подреберье, в спине, сопровождается рвотой, высокой температурой, усиливается на вдохе. Практически невозможно отличить от холецистита. Распознается только во время операции.
Абсцесс и эхинококковая киста печени при выраженном нагноении и росте растягивают орган, оказывают давление на капсулу, поэтому вызывают постоянные боли пульсирующего характера (при абсцедировании). Движения и дыхание стимулируют болевой синдром.
Злокачественные новообразования в печеночной ткани или метастазы в нее сопровождаются на начальной стадии чувством тяжести, затем переходят в интенсивные постоянные боли в подреберье справа с усилением при дыхании.
Болеть в правом подреберье у пациента может при иррадиации от соседних органов во время обострения хронического панкреатита, язвенной болезни. Появляются:
- кинжальные или режущие боли с основной локализацией в эпигастрии, чуть выше пупка;
- тошнота и рвота;
- понос, с кровью или покрытый жировой пленкой;
- тахикардия;
- головокружение;
- снижение артериального давления.
Кроме иррадиации, боли при дыхании могут сопровождать разрыв органа, начальные явления перитонита. При перфорации язвенного околопеченочного участка кишечника, вызванной болезнью Крона, следует также ожидать перитонеальных проявлений.
Патология органов грудной клетки
Причиной болей в правом боку, подреберье с резким усилением на вдохе могут быть болезни грудной клетки. К ним можно отнести патологию: органов дыхания, сердца и сосудов, костного скелета и мышц.
Пневмония (воспаление легких) — распространенное самостоятельное заболевание или осложнение бронхита, сепсиса. Вызывается патогенными бактериями и вирусами, если падает иммунитет пациента. Боли при дыхании, с распространением в брюшную полость, наблюдаются при правосторонней плевропневмонии (крупозной).
К симптомам относятся:
- внезапное начало;
- высокая температура;
- кашель с отделением мокроты гнойного характера, возможно, с кровью;
- выраженное недомогание;
- одышка;
- боли в боку и подреберье при дыхании;
- синюшность губ.
Плеврит — скопление воспаленной жидкости в правой плевральной полости, является осложнением пневмонии, признаком туберкулеза легких. Раздражение плевральных листков вызывает сильную боль сзади в области нижних ребер и в подреберье с иррадиацией в живот, невозможность глубокого дыхания, одышку, отставание правой стороны грудной клетки в акте дыхания.

На рентгеновском снимке видна жидкость в плевральной полости справа, чтобы точно узнать причину плеврита необходимо сделать повторный снимок после ее удаления
У пациентов общее тяжелое состояние, выраженная интоксикация, ознобы, высокие скачки температуры. Плеврит может быть вызван абсцессом легкого, раковой опухолью, нагноившимися бронхоэктазами.
Крайне опасное состояние вызывает тромбоэмболия ствола легочной артерии. Если тромб попадает в артерию низшего порядка, то изменения ограничиваются картиной пневмонии с некрозом части тканей (инфарктом). При закупорке ветки крупного диаметра у пациента появляются:
- внезапное удушье;
- резкие боли в грудной клетке и в животе;
- посинение верхней половины тела;
- кашель с обильной мокротой и кровохарканьем;
- слабость и потеря сознания.
Заболевание является осложнением приступов мерцательной аритмии, тромбофлебита вен ног и малого таза, инфаркта миокарда, химиотерапевтических препаратов.
Абдоминальная форма инфаркта миокарда — чаще связана с локализацией ишемии в зоне задней стенки левого желудочка. Боли сжимающего, жгучего или давящего типа возникают внезапно, локализуются в эпигастрии, иррадиируют в живот, спину, лопатку, затрудняют дыхание.
На ЭКГ возникают признаки ишемии, блокад, аритмии. Заболевание настолько известно хирургам, что ни один опытный врач не приступит к операции по поводу холецистита, пока не будет проведено ЭКГ-исследование.
Застойная сердечная недостаточность — осложнение тяжелых заболеваний сердца, поражающих миокард. Нарушение сократительной способности желудочков приводит к задержке крови в конечностях, брюшной полости, легких. Печень страдает одной из первых.
Переполнение воротной вены вызывает выход жидкой части крови в паренхиму, отек и растяжение капсулы. Диафрагме приходится работать с повышенной нагрузкой, что вызывает спастические сокращения. Соответственно пациент чувствует тяжесть в правом подреберье и острые колики с болезненностью при дыхании.
Правосторонний пневмоторакс — характеризуется разрывом легочной ткани, выходом воздуха в плевральную полость со сдавлением правого легкого. У больного наступает внезапное шоковое состояние, из-за резких болей он не может дышать, падает давление. Причиной становятся травмы грудной клетки, фиброзно-кавернозный туберкулез легких, абсцедирующая пневмония.

Картина множественного двустороннего перелома ребер клинически сопровождается резкими болями при дыхании и движениях
Заболевания костно-мышечного скелета грудной клетки могут вызывать резкие боли по ходу нижних ребер особенно при дыхании и движениях. К ним относятся:
- ушибы и переломы правых ребер;
- межреберная невралгия;
- миозит мышц;
- опоясывающий лишай;
- остеохондроз поясничного и грудного отделов;
- ущемление грыжи межпозвоночного диска.
При осмотре пациента врач обнаруживает болезненные точки по ходу мышц, нервных окончаний, резкое усиление болей на сжатие грудной клетки и при дыхании, неврологические признаки (нарушение чувствительности, изменение тонуса в конечностях).
Патология прочих органов
- Из прочих заболеваний, способных иррадиировать боли в подреберье и усиливать при вдохе можно отметить:
- пиелонефрит правой почки, особенно сопровождающийся воспалением паранефральной клетчатки вокруг верхнего полюса;
- почечнокаменную болезнь;
- гидронефроз;
- опухоли надпочечников с метастазами в позвоночник;
- тромбоз печеночной и полой вен.
Учитывая разносторонний характер поражений, которые могут вызывать боли в правом подреберье, связанные с дыханием, нельзя длительно терпеть. При наличии острых и сильных болей следует вызвать «Скорую помощь». Если ранее привычный симптом изменил иррадиацию и характер, то следует обратиться в поликлинику. Самостоятельное лечение способно навредить и осложнить течение заболевания.
 Если вы чувствуете боль, дискомфорт при повороте тела в сторону, то это может быть свидетельством заболеваний печени, почек, поджелудочной железы.
Если вы чувствуете боль, дискомфорт при повороте тела в сторону, то это может быть свидетельством заболеваний печени, почек, поджелудочной железы.
Но чаще всего боль в правом подреберье, отдающая в спину говорит о том, что у пациентов развивается остеохондроз или же заболевание находится в фазе обострения.
Что болит, почему и как лечить может сказать только врач после осмотра, диагностики.
Причины болей в боку и спине
При ощущении давящей, острой или тупой боли со стороны спины или правого бока нужно немедленно обращаться в больницу.
Потому что симптоматика будет только ухудшаться, а причин тому несколько:
- Острый гепатит с появлением желтухи, высокой температуры и усталости. Обычно воспаление развивается из-за отравления ядами, химикатами и медикаментами;
- Боли отдающие в спину, справа под ребрами говорят о поражении желчного пузыря, наличии камней. Но тогда появляются такие признаки, как давящая боль в области печени, высокая температура, тошнота и дискомфорт в области плеча, руки;
- Если болит справа под рёбрами или в правом боку, отдавая спазмом в плечо, ключицу, то у пациентов может быть диагностирован панкреатит – воспаление поджелудочной железы;
- Боли под правым подреберьем могут говорить о сердечной недостаточности;
- Заболевание почек, появление камней в мочеполовой системе;
- Обострение остеохондроза поясничного отдела, ревматизм или артрит.
Фотогалерея:

Острый гепатит

Остеохондроз поясничного отдела

Заболевание почек

Сердечная недостаточность

Панкреатит

Камни в желчном пузыре
Многие интересуются вопросом, может ли отдавать печень болью в правую сторону и распирать бок, и такое также наблюдается, если аппендикс находится возле этого органа.
Так как причин появления болей с правой стороны очень много, определить их невозможно и необходимо отправляться в больницу за диагностикой.
к содержанию ↑
Что нужно сразу сделать?
Опоясывающая сбоку боль часто свидетельствуют о развитии воспалительных процессов, обострении некоторых хронических болезней.
Действовать нужно, опираясь на основные симптомы:
- Острая боль под правым ребром или боком, которая возникает внезапно и отдает в спину, обычно говорит об аппендиците, панкреатите, поэтому спешите вызвать скорую помощь;
- Ноющие, кратковременные, отступающие и спазмолитические распирающие бок боли на фоне обострения остеохондроза или артрита нужно лечить согласно выписанной терапии: прием медикаментов, растирания и мази.
Рекомендуем к просмотру:
Важно понимать, что категорически запрещается принимать обезболивающие средства, заниматься самолечением и самодиагностикой, что вызывает осложнения, не дает поставить диагноз и иногда ведет к летальному исходу.
к содержанию ↑
Диагностика
 Для определения причины болей под ребрами справа, когда отдает в спину и руки, нужно отправляться в больницу и к ряду специалистов:
Для определения причины болей под ребрами справа, когда отдает в спину и руки, нужно отправляться в больницу и к ряду специалистов:
- Гастроэнтеролог;
- Хирург;
- Инфекционный терапевт;
- Ортопед.
Из стандартных анализов, каждый пациент должен пройти через такие:
- Сдача общего анализа крови и мочи;
- Внешний осмотр;
- УЗИ, томографию, рентгенография;
- Гастроскопия.
Фото по теме:

Гастроскопия

Рентгенография

Томография

УЗИ

Внешний осмотр

Сдача общего анализа крови и мочи
Но даже тогда стоит ориентироваться на общие проявления боли с правой стороны под ребрами, в спине:
- При появлении тошноты, покраснения глаз, высокой температуре лучше начинать с посещения инфекциониста;
- Если ранее были проблемы с почками, при мочеиспускании наблюдаются боли, оно становится частым, и вы страдаете от высокой температуры, то отправляйтесь к хирургу;
- При наличии заболеваний желудка и пищеварительного тракта, рвоте или диарее нужно пройти осмотр у гастроэнтеролога;
- Неправильная поза во время сна, большие физические нагрузки, переохлаждение говорит о поражении правого бока поясницы остеохондрозом, а значит, стоит отправиться к ортопеду или мануальному терапевту.
к содержанию ↑
Боли в нижней части спины при остеохондрозе: причины
 Если вы ощущаете боль не только под правым боком, но и в ребрах, в подреберье или спине, то причин их появления несколько:
Если вы ощущаете боль не только под правым боком, но и в ребрах, в подреберье или спине, то причин их появления несколько:
- Сидячая работа, отсутствие физической активности;
- Неправильная поза и принадлежности во время сна;
- Смещение позвоночных дисков;
- Большие физические нагрузки;
- Ожирение;
- Переохлаждение;
- Воспалительные процессы в тканях;
- Инфекционные и аутоиммунные заболевания.
Видео о симптомах остеохондроза:
к содержанию ↑
Классификация болей в подреберье
Определить причину появления дискомфорта, спазмов и болей с правой стороны можно не только ориентируясь на расположение органа, но и на характер боли:
- Ноющие проявления говорят об остеомиелите, разращения хрящевой ткани из-за остеохондроза поясничного отдела;
- Долгая, повторяющаяся боль возникает из-за травмы, физической нагрузки и простуды. Особенно она проявляется во время движений, поворота в правую сторону, при наклоне;
- Тянущие боли и спазмы возникают из-за гепатитов и других инфекционных процессов в организме;
- При появлении острой боли нужно сразу же обратиться к хирургу для проведения рентгена и постановки диагноза. Иначе велика вероятность летального исхода, операций по удалению желчного пузыря, аппендикса.
Полезное видео:
к содержанию ↑
Лечение болей в правом боку и спине
Заниматься самолечением не рекомендуется, но после постановки диагноза можно использовать те приемы, которые описаны в таблице ниже:
| Заболевание | Терапия |
|---|---|
| Остеохондроз, артрит и ревматизм | Прием обезболивающих и противовоспалительных препаратов, лечение согревающими мазями, посещение массажа и рефлексотерапии, лечебная гимнастика. |
| Патология почек, мочекаменная болезнь | Лечение в стационаре, прием антибиотиков, диета, снижение физической активности, прием витаминов. |
| Сердечная недостаточность | Лечение только под контролем врача, разработка индивидуального курса. |
| Аппендицит, грыжа и остеомиелит | Немедленное посещение врача, операция, прием антибиотиков, реабилитация на территории больницы. |
| Панкреатит | Срочная госпитализация, прием обезболивающих препаратов под контролем врача, устранение воспаления и его причин. |

Назначить правильную терапию может только лечащий врач
Легче всего избавиться от воспалений, болей в правом боку и подреберье, которые вызывает остеохондроз, смещение позвонков или воспаление нерва.
Так как тогда пациенту выписывают:
- Лечебную гимнастику и физиотерапию;
- Массажи;
- Рефлексотерапию или иглоукалывание;
- Прием противовоспалительных препаратов;
- Диету, прием витаминов;
- Сухое тепло и аппаратные процедуры.
к содержанию ↑
Заключение
 Какого бы характера боли вас не мучали, не стоит откладывать лечение или отказываться от помощи врачей.
Какого бы характера боли вас не мучали, не стоит откладывать лечение или отказываться от помощи врачей.
Так как дискомфорт в правом боку, спине или подреберье может говорить о серьёзном нарушении в деятельности органов, деформации позвонков и мышечной ткани.
Тогда время играет не на руку больному, уменьшая показатели выздоровления.
Помните, что прием обезболивающих и противовоспалительных средств снимает только общие симптомы, но не устраняет причину болезни.
Видео по теме:
Похожие записи

11.11.2017

04.06.2017

08.06.2017
Боль в диафрагме: причины и лечение
Диафрагма – это грибовидная мышца, расположенная под нижней и средней грудной клеткой. Он отделяет ваш живот от грудного отдела.
Ваша диафрагма помогает вам дышать, понижая при вдохе, таким образом, позволяя легким расширяться. Затем он поднимается в исходное положение, когда вы выдыхаете.
Когда у вас случается икота, вы испытываете небольшие ритмические спазмы в диафрагме.
Но иногда человек может испытывать боль в диафрагме, которая выходит за рамки незначительных подергиваний, вызванных икотой.
В зависимости от причины боли в диафрагме у вас могут возникнуть один или несколько из следующих симптомов:
- дискомфорт и одышка после еды
- «колющая боль» на боку, когда вы выполняете
- неспособность принять полное дыхание
- низкий уровень кислорода в крови
- боль в груди или нижних ребрах
- боль в боку при чихании или кашле
- боль, которая обвивается вокруг средней части спины
- острые боли при глубоком вдохе или выдохе
- судорог различной интенсивности
Боль в диафрагме может иметь несколько причин, некоторые доброкачественные и другие потенциально тяжелые.Вот некоторые из них.
Упражнение
Ваша диафрагма может вызвать спазм, когда вы тяжело дышите во время напряженных упражнений, например, бега, что может вызвать боль в ваших бортах. Боль может быть острой или очень сильной. Он ограничивает дыхание и не дает вам дышать полностью без дискомфорта.
Если вы испытываете такую боль во время упражнений, немного отдохните, чтобы отрегулировать дыхание и облегчить спазмы. (Боль усиливается, если вы продолжаете идти.)
Швы на вашей стороне, как правило, усиливаются, если вы пренебрегаете растяжкой и правильными разминками перед тренировкой, поэтому не забывайте разогреваться перед тем, как попасть на беговую дорожку.
Беременность
Дискомфорт в диафрагме и одышка являются нормальными во время беременности. Вы не должны беспокоиться об этих симптомах. Когда ваш ребенок растет, ваша матка подталкивает диафрагму и сжимает ваши легкие, затрудняя дыхание.
Если вы испытываете длительную или сильную боль или постоянный кашель, обратитесь к врачу.
Травма
Травма диафрагмы из-за травмы, автомобильной аварии или операции может привести к боли, которая либо прерывистая (приходит и уходит), либо длительная.В тяжелых случаях травма может привести к разрыву диафрагмы – разрыву мышц, что потребует хирургического вмешательства.
Симптомы разрыва диафрагмы могут включать в себя:
- боль в животе
- коллапс
- кашель
- затруднение дыхания
- учащенное сердцебиение
- тошнота
- боль в левом плече или левой стороне грудной клетки
- дыхательная недостаточность
- одышка
- расстройство желудка или другие желудочно-кишечные симптомы
- рвота
Несмотря на серьезность, разрыв диафрагмы может остаться незамеченным в течение длительного времени.Ваш врач может диагностировать разрыв диафрагмы с помощью компьютерной томографии или торакоскопии.
Проблемы с костно-мышечной системой
Мышечное напряжение мышц ребер, которое может возникнуть из-за травмы, кашля, растягивающих или скручивающих движений, может вызвать боль, которую можно спутать с болью в диафрагме. Переломы ребер также могут привести к этому типу боли.
Проблемы с желчным пузырем
Одним из наиболее заметных симптомов, связанных с проблемами желчного пузыря, является боль в средней и верхней правой части живота, которую можно легко принять за боль в диафрагме.Некоторые другие симптомы проблем с желчным пузырем включают в себя:
Некоторые состояния желчного пузыря, которые могут вызвать вышеуказанные симптомы, включают инфекцию, абсцесс, заболевание желчного пузыря, камни в желчном пузыре, закупорку желчных протоков, воспаление и рак.
Для диагностики проблемы с желчным пузырем ваш врач проведет тщательный медицинский осмотр и физическое обследование, а также может порекомендовать такие тесты, как:
Грыжа пищеводного отверстия
Вы испытываете ахиатальную грыжу, когда верхняя часть вашего желудка проталкивается через отверстие в нижней части вашего живота. пищевод называется перерывом.Этот тип грыжи может быть вызван:
- травмой
- сильным кашлем
- рвотой (особенно повторяющейся, как во время вируса желудка)
- напряжение при прохождении стула
- с избыточным весом
- с плохой осанкой
- часто поднятие тяжестей объекты
- курение
- переедание
Симптомы грыжи пищевода включают в себя:
Ваш врач может диагностировать грыжу пищевода через рентгеновский снимок на барии или эндоскопию, хотя часто они практически не требуют лечения.Для кого-то, испытывающего кислотный рефлюкс или изжогу, лечение может ослабить симптомы.
Хирургическое вмешательство по поводу грыжи пищевода редко, но может быть необходимо человеку с большой грыжей пищевода.
Другие возможные причины
Другие возможные причины боли в диафрагме включают:
- бронхит
- хирургия сердца
- волчанка или другие заболевания соединительной ткани
- повреждение нервов
- панкреатит
- плеврит
- пневмония
- лучевая терапия
В зависимости от причины и степени боли в диафрагме, существует множество способов лечения дискомфорта.
Изменения в образе жизни
Вы можете устранить некоторые из доброкачественных причин этих типов боли с помощью таких средств, как:
Медикаментозное лечение
При таких состояниях, как изжога и кислотный рефлюкс, вызванный грыжей пищевода, вам может потребоваться -счетные или рецептурные препараты для контроля производства кислоты в желудке.
Если у вас ревматоидный артрит, ваш врач может назначить противовоспалительные препараты или стероиды для контроля воспаления.
Сильные обезболивающие препараты, такие как морфин, могут быть назначены для кратковременного применения в случае травматического повреждения или разрыва диафрагмы.
Хирургия
Человек, перенесший тяжелую, большую хиатальную грыжу или больной желчный пузырь, может нуждаться в операции для ее исправления.
При серьезной травме диафрагмы может потребоваться операция для ее восстановления.
Обратитесь к врачу, если вы перенесли травму живота, которая могла бы повредить вашу диафрагму.
Также запишитесь на прием, если у вас постоянная или сильная боль в диафрагме, а также другие серьезные симптомы, в том числе:
- респираторный дистресс
- тошнота
- рвота
Если вы испытываете легкий дискомфорт в диафрагме, примите несколько минут, чтобы сосредоточиться на глубоком дыхании.
Положите одну руку на живот и сделайте глубокий вдох. Если ваш живот двигается внутрь и наружу, когда вы дышите, вы дышите правильно.
Поощрение вашей диафрагмы к расширению и сжатию на полную мощность должно облегчить ваш дискомфорт.Глубокое дыхание может также вызывать чувство спокойствия, снижение уровня стресса и тревоги, а также снижение артериального давления.
Испытываете ли вы острую боль под ребрами? Вы чувствуете, что у вас сердечный приступ? Эта боль усиливается, когда вы пытаетесь сделать глубокий вдох?
Хотя такая боль обычно встречается и в большинстве случаев не вызывает особого беспокойства, иногда это может быть признаком серьезного основного состояния здоровья. Давайте разберемся с различными состояниями, которые проявляются симптомами боли под левой грудью или ребром.Читай дальше.
Причины и симптомы боли под левой грудной клеткой
Острая боль под левой грудной клеткой может быть вызвана различными причинами. В этой области вашего тела расположены несколько органов, таких как сердце, селезенка, легкое, толстая кишка, почка, поджелудочная железа и желудок. Следовательно, причин боли может быть много.
Хотя большинство из этих причин можно лечить прямо в домашних условиях, некоторые из них могут быть опасными для жизни и могут потребовать немедленной медицинской диагностики с последующим соответствующим лечением.
К опасным для жизни причинам боли под левой грудной клеткой относятся:
Симптомы сердечного приступа (кроме боли под левой грудной клеткой):
- Внезапное чувство головокружения
- Усталость
- Тошнота
- Изжога
- Расстройство желудка
- Холодный пот
- Одышка
- Стеснение, боль или давление в груди, которое распространяется на челюсть, спину или шею (1)
Это также связанное с сердцем состояние, которое может вызвать боль в этой области.Это происходит, когда крови, попадающей в ваше сердце, не хватает кислорода. Его симптомы схожи с симптомами сердечного приступа – головокружение, одышка, усталость, потливость и т. Д. (2).
Это состояние вызвано отеком мембраны (перикарда), окружающей ваше сердце. Существует четыре типа перикардита:
- Острый перикардит : его симптомы длятся менее 3 недель.
- Непрекращающийся перикардит : его симптомы непрерывны и могут длиться в течение 4-6 недель.
- Рецидивирующий перикардит : его симптомы повторяются каждые 4-6 недель.
- Хронический перикардит : симптомы обычно длятся дольше 3 месяцев.
Симптомы перикардита:
- Острая боль в середине или слева от груди
- Усталость
- Кашель
- Необычный отек живота / ноги
- Сердцебиение
- Одышка
- Легкое лихорадка (3)
Ваш желудочно-кишечный тракт также может вызывать боль под левой грудной клеткой.Пищеварительные причины боли под вашей левой грудной клеткой:
• желудочно-кишечные расстройства
Желудочно-кишечные расстройства включают такие состояния, как синдром раздраженного кишечника, геморрой, запоры, перианальные абсцессы и т. Д. Пищеварительные причины боли под левая грудная клетка:
Как мы уже упоминали, в верхней левой брюшной области вашего тела есть другие органы, и проблемы с ними могут также вызвать острую боль под левой грудной клеткой.
К таким проблемам относятся:
- Камни в почках. Это твердые отложения кальция, которые образуются в почках, а затем движутся к мочевому пузырю, вызывая сильную боль при прохождении.
- Панкреатит – воспаление поджелудочной железы.
- Увеличенная селезенка. Селезенка расположена в верхней части левой грудной клетки и обычно размером с кулак. Увеличенная селезенка вызвана инфекциями печени, циррозом и т. Д.
Некоторые инфекции могут также быть причиной внезапной боли в левой части груди, например:
- Пневмония, которая вызывает резкие боли в груди при кашле.
- Плеврит – инфекция, которая вызывает воспаление мембраны, окружающей ваши легкие.
- Сломанное легкое
- Сломанные ребра
- Эндокардит, вызывающий инфекцию внутренней оболочки вашего сердца.
- Аппендицит – состояние, которое вызывает воспаление вашего аппендикса.
- Костохондрит – состояние, которое вызывает воспаление хряща, соединяющего ребро с грудиной.
Если у вас развилось любое из вышеперечисленных состояний здоровья, вы подвержены более высокому риску развития боли под левой грудной клеткой.Следовательно, можно сказать, что все эти условия действуют как факторы риска для этой боли.
Лучше всего немедленно обратиться к врачу, если вы испытываете какие-либо другие симптомы угрожающих жизни состояний, перечисленных выше. Ваш врач или кардиолог, скорее всего, проведут следующий диагностический анализ, чтобы исключить другие состояния, связанные с болью под левой грудной клеткой.
Диагноз
Ваш врач начнет с медицинского осмотра и может спросить, есть ли у вас семейная история болезни сердца.Если они подозревают, что у вас болезнь сердца, вас могут попросить пройти тест на электрокардиограмму, чтобы исключить возможные причины (4).
Другие анализы включают анализ крови, мочи и / или стула для поиска других потенциальных причин, таких как камни в почках или панкреатит.
Если причина боли еще не определена, вас могут попросить пройти рентген, КТ или МРТ, чтобы ваш врач мог лучше рассмотреть ваши органы и области воспаления (если есть) ,
Как только причина боли определена, ваш врач назначит лечение соответственно.
Лечение
Лечение обычно назначается в зависимости от причины боли.
Если боль вызывает воспаление, вас могут попросить принять НПВП для облегчения боли и отека (5).
Бактериальным инфекциям может потребоваться прием антибиотиков, в то время как такие заболевания, как камни в почках, которые трудно передать, могут потребовать хирургического вмешательства.
Для тех, чья боль в верхнем левом отделе связана с такими сердечными заболеваниями, как сердечный приступ, могут потребоваться немедленные изменения образа жизни или операция на открытом шунте.
Чаще всего боль может быть вызвана газом или другими пищеводными проблемами, и она сама пройдет (7). Однако, учитывая другие серьезные признаки боли в нижнем левом ребре, целесообразно обратить пристальное внимание на свое тело, когда оно испытывает боль, и немедленно получить помощь, если вы боитесь чрезвычайной ситуации, например, приступа.
Ответы экспертов на вопросы читателей
Когда обратиться к врачу за болями в нижней левой части груди?
Причиной болей в верхней части живота может быть что-то незначительное, например, изжога, и что-то тяжелое, например, сердечный приступ.Если вы чувствуете, что у вас наблюдаются симптомы какого-либо из перечисленных выше опасных для жизни состояний, наряду с болями в нижней левой части груди, немедленно обратитесь к врачу.
Какой орган находится под моей правой грудной клеткой?
Печень расположена в нижнем правом конце грудной клетки. Правая почка и желчный пузырь также расположены под правой грудной клеткой.
Какой орган находится под левой грудной клеткой?
Органами, расположенными под левой грудной клеткой или вокруг нее, являются сердце, селезенка, левое легкое, толстая кишка, левая почка, поджелудочная железа и желудок.
7 источников
Stylecraze имеет строгие правила выбора поставщиков и опирается на рецензируемые исследования, научно-исследовательские институты и медицинские ассоциации. Мы избегаем использования третичных ссылок. Вы можете узнать больше о том, как мы обеспечиваем точность и актуальность нашего контента, прочитав нашу редакционную политику.- Признаки и симптомы сердечного приступа, Центры по контролю и профилактике заболеваний. .
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4854148/ - Pericarditis, StatPearls, Национальная медицинская библиотека США, Национальные институты здравоохранения.
https://www.ncbi.nlm.nih.gov/books/NBK431080/ - Электрокардиограмма, StatPearls, Национальная медицинская библиотека США, Национальные институты здравоохранения.
https://www.ncbi.nlm.nih.gov/books/NBK549803/ - Обновленная информация о нестероидных противовоспалительных препаратах, клинической медицине и исследованиях, Национальная медицинская библиотека США, Национальные институты здравоохранения.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC1855338/ - Кардиохирургия, StatPearls, Национальная медицинская библиотека США, Национальные институты здравоохранения.
https://www.ncbi.nlm.nih.gov/books/NBK532935/ - Несердечная боль в груди: эпидемиология, естественное течение и патогенез, Журнал нейрогастроэнтерологии и моторики, Национальная библиотека медицины США, Национальные институты здравоохранения.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3093002/
Рекомендуемые статьи
Была ли эта статья полезной?Связанные
Следующие две вкладки изменяют содержимое ниже.Пуджа – выпускник факультета массовых коммуникаций и психологии. Ее образование помогло ей развить идеальный баланс между тем, что хочет знать читатель, и тем, что должен знать читатель. Как классическая танцовщица, у нее длинные черные волосы, и она знает, как бороться с этим. Она верит в домашние средства и секреты бабушки для достижения красивых, сочных волос. Когда она не пишет, она изучает Кучипуди, занимается йогой и создает каракули.
Когда боль в спине является признаком серьезного заболевания. Инфекции, проблемы с мочевым пузырем, даже рак – эти боли в спине могут пытаться вам что-то сказать
- Иногда органы посылают болевые сигналы в другие части тела, особенно в спину их легко принять за боль в спине.
- ГП не могут полностью объяснить, почему это происходит, хотя у них есть некоторые теории.
- Здесь мы рассмотрим некоторые другие причины болей в спине Опубликовано: | Обновлено:


Поразительно часто: боль в спине часто маскирует симптомы других потенциально серьезных заболеваний.
Детство Мишель Ло было омрачено болью в спине.Ее мать много раз приводила ее к врачу, но ей сказали, что постоянная грызущая боль в спине Мишель – это растущие боли или потянутая мышца.
Ее отправят домой с болеутоляющими или миорелаксантами – ни один из них не помог.
Боль между нижним ребром и тазовой костью на правой стороне спины подтолкнула Мишель к взрослой жизни.
Когда ей было 35 лет, новый врач общей практики направил ее на исследование почек из-за места боли.
«У меня были десятки сканирований и тестов за четыре года, но они не нашли ничего плохого, – говорит Мишель, которая живет в Гастингсе, Восточный Суссекс, со своими четырьмя детьми и учится на ветеринарную медсестру.«К тому времени я полагался на морфий для облегчения боли и стал прикованным к дому».
Помимо боли, у нее не было других очевидных симптомов, но в течение нескольких лет у нее появились симптомы, похожие на цистит – повышенная потребность в мочеиспускании и иногда кровь в ее моче – но без признаков инфекции.
Прорыв произошел 18 месяцев назад, когда Мишель направили к специалисту по женской урологии в Истборнской больнице, который заказал анализы на ее мочевой пузырь.
Ей сделали цистоскопию (где в мочевой пузырь вставлена крошечная камера) и биопсию под общим наркозом.
Они показали, что Мишель страдала от интерстициального цистита, который поражает слизистую оболочку мочевого пузыря. Когда она пришла от анестезии, Мишель сказали, что специалисты ничего не могут сделать, чтобы спасти ее.
Ее мочевой пузырь был так сильно поврежден, что не мог растянуться или сжаться, как следовало бы. Даже небольшое количество жидкости – 20 мл или менее 4 ч.л. – приведет к его опустошению (здоровый мочевой пузырь должен содержать от 700 до 1000 мл).
«Мне сказали, что ткань была настолько повреждена, что в руках хирурга развалилась», – говорит она.
Единственным выходом Мишель было хирургическое формирование нового мочевого пузыря из ткани кишечника. Сегодня она страдает от частых инфекций (ткань кишечника производит слизь, которая привлекает бактерии), и, поскольку новый мочевой пузырь не контролирует мышцы, Мишель вынуждена опустошить его с помощью катетера, что еще больше повышает риск инфекции. В будущем ей может понадобиться постоянный катетер, а также уростомия (наружная сумка).
Хотя у Мишель крайний случай, для боли в спине страшно часто маскировать симптомы других потенциально серьезных заболеваний.


Обманчивость: проблемы с почками, мочевым пузырем и желчным пузырем можно легко принять за боль в спине. Таким образом, проблемы с поджелудочной железой и даже некоторые виды рака
Проблемы с почками, мочевым пузырем и желчным пузырем могут быть легко ошибочно приняты за боль в спине, особенно у женщин, говорит доктор Заки Алмалла, уролог-консультант клиники мочевого пузыря в Бирмингеме и больницы королевы Елизаветы в Бирмингеме. «Я видел, как пациенты жалуются на свою постель или говорят о падении и вообще пытаются найти причины, чтобы оправдать боль в спине», – говорит он.
«Довольно часто пациенты ходили туда-сюда, иногда месяцами, с разными диагнозами и методами лечения, прежде чем прийти ко мне».
Иногда органы могут посылать болевые сигналы в другие части тела – особенно в спину – с помощью процесса, называемого «направленная боль».
Врачи не могут полностью объяснить, что происходит, но считают, что сильные болевые сигналы, бегущие по нервам, «прыгают» или «переполняют» соседние нервы, вызывая боль, ощущаемую там, где возникает эта серия нервов.
Конечно, специалист Мишель полагает, что ее постоянная боль в спине могла быть вызвана больным мочевым пузырем, посылающим сигналы боли в ее правую почку, или болью, вызванной мочой, которая иногда промывается в почку из-за сокращающегося мочевого пузыря.
Боль в спине является распространенным симптомом проблем с поджелудочной железой – панкреатит (воспаление поджелудочной железы) и рак поджелудочной железы.
Доктор Стив Перейра, консультант-гастроэнтеролог из Royal Free Hospital, Лондон, оценивает от 20 до 30 процентов пациентов с панкреатитом, обращающихся к врачу по поводу болей в спине, прежде чем они будут правильно диагностированы.
Это состояние, которое вызывает воспаление поджелудочной железы, считается вызванным, когда возникает проблема с некоторыми ферментами поджелудочной железы, которая заставляет их переваривать орган.
Панкреатит часто связан с желчными камнями (у женщин), а иногда и с чрезмерным употреблением алкоголя (обычно у мужчин) и обычно поражает людей среднего и пожилого возраста.
Фактически, доктор Перейра использует спусковой механизм боли в спине в новой программе скрининга, чтобы попытаться улучшить раннюю диагностику рака поджелудочной железы, который, как известно, трудно поддается лечению, так как его обычно обнаруживают поздно.
«Иногда органы могут посылать болевые сигналы в другие части тела, особенно в спину, с помощью процесса, называемого« направленная боль »».
«В недавних исследованиях 3000 пациентов с раком поджелудочной железы 17 процентов сообщили, что боль в спине является важным симптомом», – говорит он.
Доктор Перейра надеется, что врачи примет боль в спине в сочетании с другими возможными симптомами рака поджелудочной железы (такими как потеря веса, желтуха и иногда боль в животе или расстройство желудка), чтобы улучшить скорость диагностики.
Реже боль в спине связана с другими видами рака, такими как рак легких, толстой кишки и очень редко рак яичников, если опухоли становятся достаточно большими, чтобы давить на соседние нервы или органы.
Энди Уитфилд, сыгравший главную роль в сериале «Спартак: кровь и песок», не видел причин для беспокойства по поводу боли в спине, которую он заметил, когда начал подготовку к сериалу.
Физическая нагрузка для создания подлинного спартанского телосложения была интенсивной, и следовало ожидать определенного количества боли.
Но когда съемки закончились и боль в спине стала более сильной и постоянной, он пошел к своему врачу.
Сканирование показало, что большая опухоль давит на его позвоночник. Ему поставили диагноз неходжкинская лимфома (которая начинается в лимфатических узлах). Он умер 18 месяцев спустя в возрасте 39 лет. Мартин Ледвик, главная медсестра по исследованиям рака в Великобритании, говорит: «Для небольшого числа людей тупая боль в спине может быть симптомом некоторых видов рака, но это будет обычно вызвано чем-то другим.
‘Если вы заметили какие-либо необычные изменения, обратитесь к врачу, чтобы исключить это. Рак, обнаруженный на ранней стадии, наиболее легко лечится ».




Роковая ошибка: Энди Уитфилд, сыгравший главную роль в сериале «Спартак: кровь и песок» (справа), объяснил свою боль в спине изнурительной тренировкой, которую он провел для серии
Если у вас болит спина, которая делает По словам доктора Перейры, у хорошего терапевта, как правило, нет других тестов (таких как анализ мочи), чтобы выявить все возможные причины, будь то прямая боль или направление.
Но доктор Алмалла подчеркивает важность эффективного общения.
«Если вы знаете, что ничего не сделали, чтобы повредить спину, если ваш диапазон движений не нарушен, но болеутоляющие средства не помогают, тогда важно сообщить своему врачу о своих проблемах», – говорит он.
Мишель Ло от всего сердца также призывает тех, кто страдает от болей в спине, быть настойчивыми со своим врачом.
«Если бы мне поставили правильный диагноз раньше, все бы не стало так плохо», – говорит она.
«Я так зол на врачей, которые подвели меня и опустошили, что я пропустил годы с любым качеством жизни из-за этого неправильного диагноза».
Здесь мы рассмотрим некоторые другие причины болей в спине.
Боль в одной стороне нижней части спины
ДРУГИЕ СИМПТОМЫ : Лихорадка (чувство дрожи и тошнота), щуп врача общей практики может обнаружить кровь в моче.
ВОЗМОЖНАЯ ПРИЧИНА : Инфекции почек – они в шесть раз чаще встречаются у женщин, чем у мужчин.
Бактерии (обычно E.coli) перемещаются из мочевого пузыря в одну или обе почки, часто как осложнение нелеченной инфекции мочевого пузыря.
Чем больше ваша боль в спине локализуется в одну сторону, тем больше вероятность того, что это будет почечная боль. Если ближе к позвоночнику и становится хуже с движением, более вероятно, будет опорно-двигательным аппаратом.
При инфекции почек боль чуть выше тазового «седла» и может распространяться на бедро и пах.
ЛЕЧЕНИЕ: Антибиотики и обезболивающие препараты обычно действуют в течение двух недель.Если не лечить, состояние может привести к необратимому повреждению почек.
Боль в средней части спины на одной стороне
ДРУГИЕ СИМПТОМЫ : Сильная боль в животе или в паху, боль при мочеиспускании, кровь в моче.
ВОЗМОЖНАЯ ПРИЧИНА : Камни в почках – когда в моче накапливаются отходы (такие как кальций, оксалат и фосфор), они образуют кристаллы, которые накапливаются в почках в виде твердых, похожих на камни комков.
Может быть генетическая связь, делающая некоторых людей более восприимчивыми к камням.Недостаток воды (что означает, что моча более концентрированная) увеличивает риск.
Трое из 20 мужчин и одна из 20 женщин будут страдать от камней в почках. Они более вероятны, если вы страдаете избыточным весом и в возрасте от 20 до 40 лет.
«Кто-то с камнями в почках обычно сначала идет к своему врачу с болями в спине», – говорит доктор Алмалла. Тем не менее, терапевт, как правило, обнаруживает, что боль только с одной стороны, может заподозрить проблемы с почками и попросить образец мочи – камень в почках часто вызывает кровь в образце мочи.’
Боль в спине может быть постоянной или периодической.
ЛЕЧЕНИЕ : Некоторые камни могут быть переданы в мочу без необходимости лечения (хотя и с облегчением боли и дополнительными жидкостями, которые помогают перемещать камень вдоль). Более крупные камни можно дробить с помощью ударных волн или разбивать лазером.
Боли в животе излучают на спину
ДРУГИЕ СИМПТОМЫ : Боль в животе (чуть ниже ребер), тошнота, рвота. Боль, которую часто называют «скучным» ощущением, может усугубляться при приеме пищи.
ВОЗМОЖНАЯ ПРИЧИНА: Панкреатит – также известный как воспаление поджелудочной железы. Это может быть острым (продолжительностью в неделю, не вызывающим серьезных проблем) или хроническим (сохраняющимся, иногда годами).
Он характеризуется болью чуть ниже ребер, которая распространяется на спину, которая может быть внезапной и интенсивной, или легкой.
Панкреатит вызывается ферментами поджелудочной железы, которые начинают переваривать орган; 90 процентов случаев связаны с желчными камнями (если камень застрял в месте слияния желчных протоков и протоков поджелудочной железы) или чрезмерным употреблением алкоголя.
Обычно поражает людей среднего и пожилого возраста и поражает около 20 000 человек в год.
Доктор Эммануэль предупреждает, что пьянство может сделать вас уязвимым.
«Если вы пьете устойчиво, печень способна вырабатывать метаболиты и антиоксиданты для борьбы с алкоголем, но пьянство может подавить этот механизм».
ЛЕЧЕНИЕ: Острая версия лечится в больнице с помощью внутривенных жидкостей, обезболивания и кислорода. Пить алкоголь следует избегать.
Боль в правом ребре и плече
ДРУГИЕ СИМПТОМЫ : Боль в животе (под ребром справа), тошнота, ветер, боль при глубоком вдохе, боль в руке.
ВОЗМОЖНАЯ ПРИЧИНА : Зараженный или воспаленный желчный пузырь или желчные камни – желчный пузырь представляет собой небольшой мешок под печенью, в котором хранится желчь, которая попадает в желудок, когда мы едим, но она может заразиться, воспалиться или заблокироваться крошечными камнями ( сделано из холестерина, желчных солей и кальция).
Область желчного пузыря будет нежной на ощупь, но иногда боль распространяется на лопатку.
‘Может быть прерывистым или постоянным, резким или тусклым, но имеет тенденцию происходить вечером (особенно после еды).
«Подача нервов в желчный пузырь проходит через брюшные нервы или спинной мозг», – говорит д-р Антон Эммануэль, гастроэнтеролог из Университетского колледжа Лондона.
‘Наиболее стереотипная боль в желчном пузыре – под правым ребром и кончиком правого плеча.’
Желчные камни распространены, особенно у женщин, которые имели детей и имеют избыточный вес.
«Старая поговорка о том, что камни в желчном пузыре бьют по людям справедливым, толстым, женским, фертильным и 40-летним, в значительной степени верна», – говорит доктор Эммануэль.
«Но семейная история признана важным фактором риска».
ЛЕЧЕНИЕ : Ультразвуковое сканирование определит камни в желчном пузыре, которые, возможно, потребуется удалить хирургическим путем с помощью операции с использованием замочной скважины или эндоскопа.
Тупая боль в области таза и спины
ДРУГИЕ СИМПТОМЫ : Срочно требуется частое мочеиспускание, боль или жжение при мочеиспускании, боль в нижней части живота.
ВОЗМОЖНАЯ ПРИЧИНА : Цистит – это воспаление мочевого пузыря, которое обычно вызывается инфекцией (когда бактерии попадают в мочевой пузырь) или раздражением (от тампона, диафрагмы, плотной одежды или химических раздражителей).
Распространено, особенно у женщин, поражение 15 процентов ежегодно. Если причина не может быть найдена и она не отвечает на лечение антибиотиками, может быть диагностирован интерстициальный цистит. Это затрагивает 500 000 женщин каждый год, хотя врачи по-прежнему озадачены его причиной.
Считается, что это может быть какая-то иммунологическая реакция, вызывающая воспаление.
ЛЕЧЕНИЕ : Бактериальный цистит вылечивается антибиотиками. Необработанные случаи могут привести к инфекции почек. Интерстициальный цистит сложен и может потребовать обезболивающих, антидепрессантов или хирургического вмешательства.
Для получения дополнительной информации посетите Фонд цистита и гиперактивного мочевого пузыря по адресу cobfoundation.org и CORE Charity по адресу www.corecharity.org.uk
.


















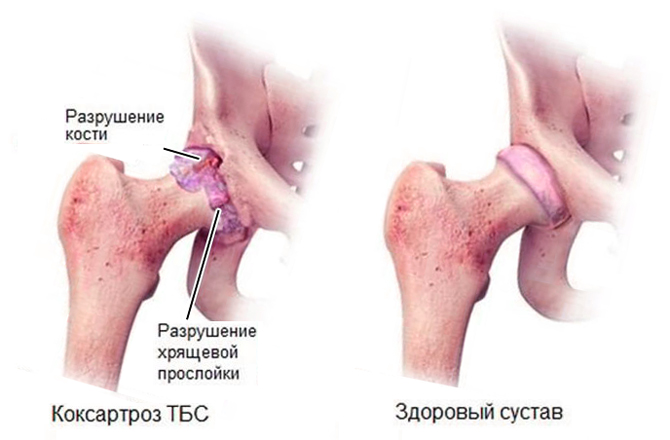
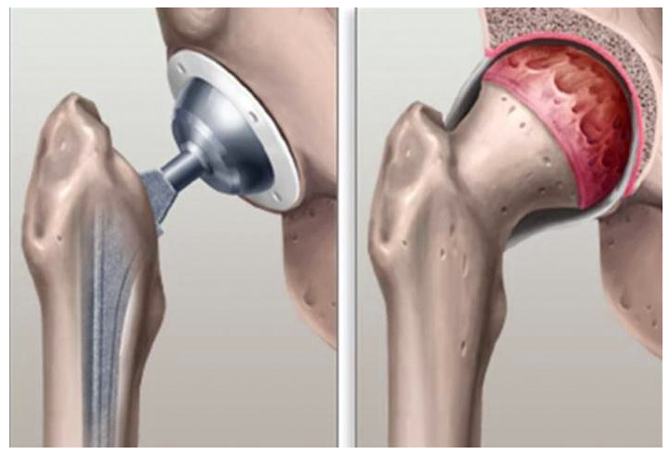
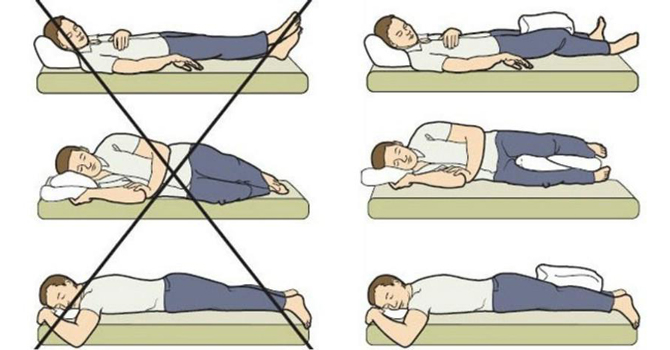
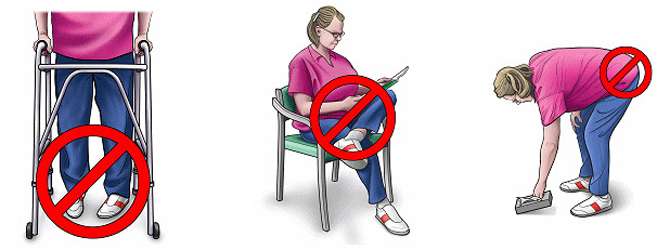




 В начале развития заболевания можно ощущать дискомфорт в конечностях, если они находились в полном покое продолжительное время.
В начале развития заболевания можно ощущать дискомфорт в конечностях, если они находились в полном покое продолжительное время. Чтобы избавиться от нежелательных ощущений в суставах можно использовать обезболивающие препараты, принимать нестероидные противовоспалительные медикаменты. Предпочтительно медикаментозные препараты вводят в сустав инъекционным способом.
Чтобы избавиться от нежелательных ощущений в суставах можно использовать обезболивающие препараты, принимать нестероидные противовоспалительные медикаменты. Предпочтительно медикаментозные препараты вводят в сустав инъекционным способом.












 Немаловажными для определения вида болезни являются лабораторные и цитологические исследования. Проводятся:
Немаловажными для определения вида болезни являются лабораторные и цитологические исследования. Проводятся: Медикаменты, применяемые для лечения серопозитивного ревматоидного артрита, делятся на две группы:
Медикаменты, применяемые для лечения серопозитивного ревматоидного артрита, делятся на две группы: При неэффективности применяют глюкокортикоиды (кеналог, дипроспан, метипред), их можно вводить прямо в сустав. Однако длительный прием гормональных препаратов нежелателен из-за обилия побочных действий, их используют лишь в качестве быстрого средства улучшения общего состояния больных.
При неэффективности применяют глюкокортикоиды (кеналог, дипроспан, метипред), их можно вводить прямо в сустав. Однако длительный прием гормональных препаратов нежелателен из-за обилия побочных действий, их используют лишь в качестве быстрого средства улучшения общего состояния больных. Базовая терапия применяется длительно, она воздействует на иммунную систему организма, останавливая процесс самоуничтожения и приводя к стойкой ремиссии. С этой целью используют несколько групп препаратов:
Базовая терапия применяется длительно, она воздействует на иммунную систему организма, останавливая процесс самоуничтожения и приводя к стойкой ремиссии. С этой целью используют несколько групп препаратов:
 Выявить заболевание можно на самой начальной стадии с помощью анализа крови. Он показывает наличие в сыворотке ревматоидного фактора. Но в большинстве случаев пациенты обращаются к врачебной помощи, когда серопозитивный ревматоидный полиартрит уже развился до 2 стадии, и подвижность конечностей существенно ограничена. Некоторые больные дотягивают до того, что патологические процессы становятся необратимыми, и медицина бессильна что-либо сделать.
Выявить заболевание можно на самой начальной стадии с помощью анализа крови. Он показывает наличие в сыворотке ревматоидного фактора. Но в большинстве случаев пациенты обращаются к врачебной помощи, когда серопозитивный ревматоидный полиартрит уже развился до 2 стадии, и подвижность конечностей существенно ограничена. Некоторые больные дотягивают до того, что патологические процессы становятся необратимыми, и медицина бессильна что-либо сделать. Лечить серонегативный артрит сложнее из-за его непредсказуемости. Проявления недуга менее яркие и болезненные. Уже на 2 стадии заболевания наблюдаются значительные скачки температуры тела в пределах 2 — 3ºС. При этом отсутствуют характерные проявления артрита (остеофиты, опухание и деформация суставов).
Лечить серонегативный артрит сложнее из-за его непредсказуемости. Проявления недуга менее яркие и болезненные. Уже на 2 стадии заболевания наблюдаются значительные скачки температуры тела в пределах 2 — 3ºС. При этом отсутствуют характерные проявления артрита (остеофиты, опухание и деформация суставов).



 Основой лечения является медикаментозная терапия. В первую очередь назначаются препараты для снятия болевого синдрома и воспаления с пораженного сустава. Назначение делает специалист, прием лекарств проводится под наблюдением медицинского персонала. Если желаемого эффекта с их помощью достичь не удается, то больному рекомендуется прием кортикостероидов. Лекарства этой группы относятся к гормональной группе, они хорошо помогают против воспаления. С целью комплексного воздействия на очаг воспаления назначаются препараты в виде:
Основой лечения является медикаментозная терапия. В первую очередь назначаются препараты для снятия болевого синдрома и воспаления с пораженного сустава. Назначение делает специалист, прием лекарств проводится под наблюдением медицинского персонала. Если желаемого эффекта с их помощью достичь не удается, то больному рекомендуется прием кортикостероидов. Лекарства этой группы относятся к гормональной группе, они хорошо помогают против воспаления. С целью комплексного воздействия на очаг воспаления назначаются препараты в виде: Для предотвращения возникновения неподвижности суставов больному рекомендуется делать гимнастику. Упражнения способствуют улучшению кровообращения и обмена веществ. Как правило, упражнения несложные и не занимают много времени. Заключаются они в совершении круговых движений конечностями, сгибании и разгибании без нагрузки. Физическая нагрузка дополняется физиотерапевтическими процедурами. Они способствуют:
Для предотвращения возникновения неподвижности суставов больному рекомендуется делать гимнастику. Упражнения способствуют улучшению кровообращения и обмена веществ. Как правило, упражнения несложные и не занимают много времени. Заключаются они в совершении круговых движений конечностями, сгибании и разгибании без нагрузки. Физическая нагрузка дополняется физиотерапевтическими процедурами. Они способствуют: Дженнифер Фриман, MD
Дженнифер Фриман, MD



 КАТЕГОРИИ
КАТЕГОРИИ 




 Стоит отметить, что проблема необязательно развивается на обеих стопах сразу. Одна стопа может сохранять нормальное состояние, а вторая проходить процесс деформации. Это крайне неприятно и неудобно, потому что в случае прогресса болезни, кроме регулярного дискомфорта, придется еще покупать на обе ноги обувь разного размера.
Стоит отметить, что проблема необязательно развивается на обеих стопах сразу. Одна стопа может сохранять нормальное состояние, а вторая проходить процесс деформации. Это крайне неприятно и неудобно, потому что в случае прогресса болезни, кроме регулярного дискомфорта, придется еще покупать на обе ноги обувь разного размера. У детей и подростков часто развивается поперечное плоскостопие, которое может проявиться уже в раннем возрасте. Происходит это по причине наследственности или ввиду слабости соединительных тканей. При развитии у детей прямые ноги и пятки находятся по центру. Но может произойти так, что они начинают искривляться внутрь. Это явление называют вальгусом, которое характерно тем, что пятки могут отходить внутрь. Но точно также могут вести себя передние части стоп. Это явление специалисты называют варусом стопы.
У детей и подростков часто развивается поперечное плоскостопие, которое может проявиться уже в раннем возрасте. Происходит это по причине наследственности или ввиду слабости соединительных тканей. При развитии у детей прямые ноги и пятки находятся по центру. Но может произойти так, что они начинают искривляться внутрь. Это явление называют вальгусом, которое характерно тем, что пятки могут отходить внутрь. Но точно также могут вести себя передние части стоп. Это явление специалисты называют варусом стопы.






 Возникновение интенсивной резкой боли в месте повреждения, при этом болевые ощущения заметно усиливаются при попытке совершения любого движения или при пальпации поврежденного сустава.
Возникновение интенсивной резкой боли в месте повреждения, при этом болевые ощущения заметно усиливаются при попытке совершения любого движения или при пальпации поврежденного сустава. При получении ушиба возникают болевые ощущения, интенсивность которых может быть различной. Как правило, уровень боли напрямую зависит от размеров гематомы, но боль начинает усиливаться при движении или пальпации поврежденного места.
При получении ушиба возникают болевые ощущения, интенсивность которых может быть различной. Как правило, уровень боли напрямую зависит от размеров гематомы, но боль начинает усиливаться при движении или пальпации поврежденного места.















 Еще одна распространенная причина – увеличение содержания кальция в сухожилиях и в связках. Его повышенное содержание на суставных поверхностях костей является распространенной причиной возникновения хруста в шее. Хуже всего то, что позвоночник начинает испытывать повышенные нагрузки. Истирание межпозвоночных дисков приводит к нелинейным движениям со специфичным хрустом.
Еще одна распространенная причина – увеличение содержания кальция в сухожилиях и в связках. Его повышенное содержание на суставных поверхностях костей является распространенной причиной возникновения хруста в шее. Хуже всего то, что позвоночник начинает испытывать повышенные нагрузки. Истирание межпозвоночных дисков приводит к нелинейным движениям со специфичным хрустом.

 Фото: Стокси / Студия Фирма
Фото: Стокси / Студия Фирма Фото: Стокси / Хиллари Фокс
Фото: Стокси / Хиллари Фокс Фото: Стокси / Студия Фирма
Фото: Стокси / Студия Фирма Фото: Стокси / Студия Фирма
Фото: Стокси / Студия Фирма Фото: Стокси / Студия Фирма
Фото: Стокси / Студия Фирма




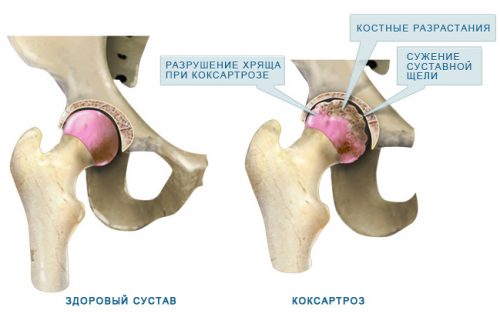









 При артрозе на ночь можно делать компрессы из капустных листов. Для облегчения болей и устранения ломоты нужно прибинтовать к области пораженного сустава несколько капустных листов. Пораженную область нужно прикрыть полиэтиленовой пленкой и утеплить. Такие процедуры можно проводить каждый день.
При артрозе на ночь можно делать компрессы из капустных листов. Для облегчения болей и устранения ломоты нужно прибинтовать к области пораженного сустава несколько капустных листов. Пораженную область нужно прикрыть полиэтиленовой пленкой и утеплить. Такие процедуры можно проводить каждый день.


























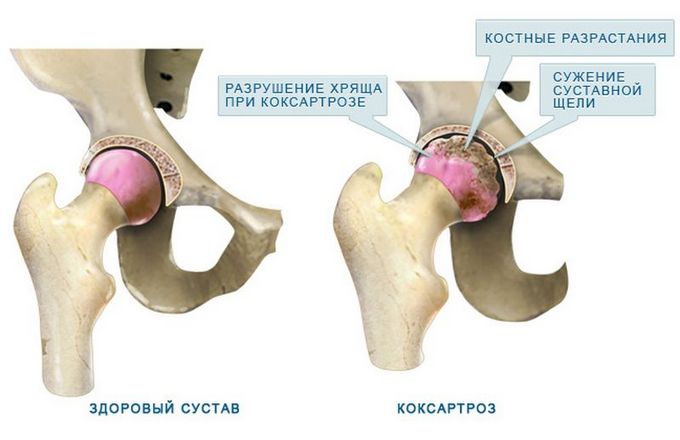
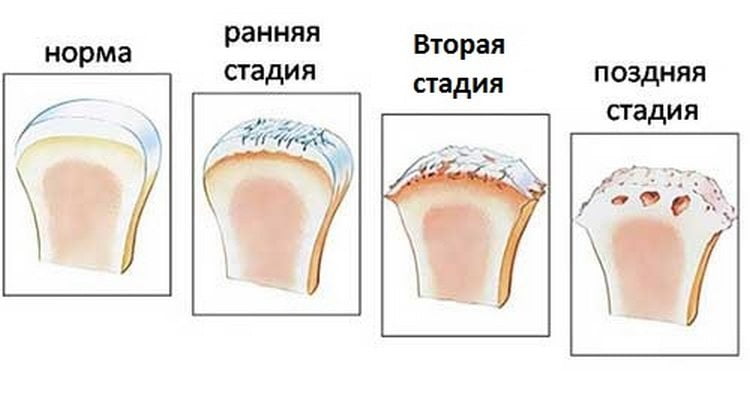

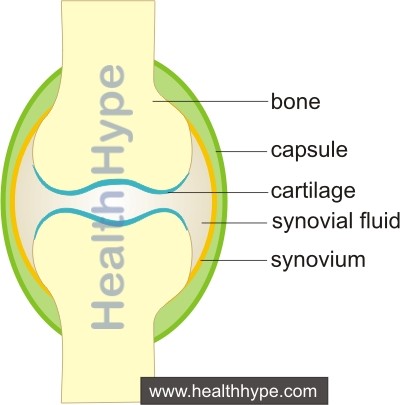
 Появление узелков
Появление узелков Симптомы
Симптомы Диагностика
Диагностика Узелковый артрит
Узелковый артрит НПВС
НПВС Народные рецепты
Народные рецепты Основные отличия
Основные отличия


















 Лечение ревматоидных узлов основывается на терапии основного недуга – ревматоидного артрита.
Лечение ревматоидных узлов основывается на терапии основного недуга – ревматоидного артрита. По рекомендации врача дополнительно к основной терапии возможно употребление средств народной медицины. Домашние препараты пользуются популярностью из-за своей натуральности и минимального количества побочных эффектов.
По рекомендации врача дополнительно к основной терапии возможно употребление средств народной медицины. Домашние препараты пользуются популярностью из-за своей натуральности и минимального количества побочных эффектов.