После еды боль в спине: Боль в спине после еды: причины, лечение, профилактика
Содержание статьи:
- Боль в спине после еды: причины
- Лечение боли в спине после еды
- Профилактика боли в спине после еды
- Когда стоит обратиться к врачу?
Боль в спине после еды часто является результатом перенесенной боли. Это боль, которая возникает в одной области тела и проецируется в другую. Некоторые проблемы могут вызвать боль в спине после еды, начиная от плохой осанки до язвы.
Почему после еды болит спина: причины
Следующие проблемы могут привести к боли в спине после еды:
Аллергия и непереносимость
Люди с аллергией или непереносимостью к определенным продуктам могут испытывать воспаление после их употребления. Если у них уже есть боль в спине, воспаление может усугубить симптомы.
Примеры продуктов, которые могут вызвать воспаление и боль в спине включают в себя:
- алкоголь
- молочные продукты
- глютен
- арахис
- сахар
Некоторые продукты питания могут усугубить основные условия, что приводит к боли в спине. Например, очень острая пища может вызвать изжогу, усугубляя боль в спине.
Воспаление желчного пузыря и желчные камни
 Желчный пузырь-это грушевидный орган, который находится ниже печени. Он хранит и выпускает желчь, жидкость, которая помогает организму переваривать жиры.
Желчный пузырь-это грушевидный орган, который находится ниже печени. Он хранит и выпускает желчь, жидкость, которая помогает организму переваривать жиры.
Желчный пузырь может воспалиться, особенно если имеются твердые отложения, известные как желчные камни. Употребление жирной пищи может спровоцировать приступ желчного пузыря, при котором орган воспаляется и вызывает боль.
Типичные симптомы приступа желчного пузыря включают тошноту и сильную боль в верхней части живота. Эта боль может излучаться в спину и являться причиной боли в спине после еды.
Сердечный приступ как причина боли в спине после еды
Боль в спине может сигнализировать о сердечном приступе, особенно если сопровождается такими симптомами, как:
- боль в груди
- головокружение
- тошнота
- боль в руках, челюсти или шее
- потоотделение
По данным Американской ассоциации сердца, женщины чаще, чем мужчины, испытывают атипичные симптомы сердечного приступа. Они могут включать в себя:
- боль в спине
- давление в верхней части спины
- головокружение
- боль в области живота
- одышка
Следует отметить, что женщины не всегда испытывают боль в груди, когда имеют проблемы с сердцем.
Изжога
Боль в спине после еды может быть результатом изжоги, пищеварительного состояния, характеризующегося жгучей болью в груди. Подсчитано, что более 30 миллионов человек испытывают изжогу каждый день.
Другие симптомы могут включать кислый привкус во рту, боль в горле и кашель. Некоторые продукты питания могут вызвать симптомы изжоги, в том числе:
- алкоголь
- кофеин
- шоколад
- острая пища
- помидоры
Переживание изжоги более двух раз в неделю может указывать на гастроэзофагеальную рефлюксную болезнь (ГЭРБ), которая может привести к язвам.
Почечная инфекция как причина боли в спине после еды
Инфекция почек может вызвать боль в спине, к ней относятся:
- боль в животе
- кровь в моче
- жжение во время мочеиспускания
- озноб
- лихорадка
- учащенное мочеиспускание
- тошнота
- рвота
Симптомы, как правило, присутствуют в течение всего дня, хотя некоторые люди могут заметить их больше после еды. Любой, кто подозревает, что у него есть инфекция почек, должен обратиться за медицинской помощью, чтобы предотвратить осложнения.
Панкреатит
Поджелудочная железа-это орган, который участвует в пищеварении и регуляции уровня сахара в крови. Воспаление поджелудочной железы известно как панкреатит. Симптомы включают в себя:

- боль в животе, которая усиливается после еды
- боль в спине
- частый пульс
- лихорадка
- тошнота
- рвота
Авторы исследования 2013 года сообщают, что примерно 70 процентов случаев панкреатита вызваны длительным, тяжелым потреблением алкоголя.
Плохая осанка как причина боли в спине
Плохая осанка является как общей причиной боли в спине, так и причиной боли в спине после еды. Человек, который сгорбился во время еды, может испытывать эту боль после еды.
Плохая осанка во время сидения, стояния или работы за столом также может привести к боли в спине в любое время дня.
Язва
Язва желудка или пищевода может привести к боли, которая излучается в спину. Другие симптомы язвы включают в себя:
- вздутие
- жгучую боль в животе
- газы
- изжогу
- тошноту
Инфекция Helicobacter pylori (H. pylori ) часто вызывает язвы. Они также могут быть вызваны длительным применением нестероидных противовоспалительных препаратов, таких как ибупрофен (Адвил, Мотрин) или напроксен натрия (Алев).
Острые или кислые продукты могут ухудшить симптомы язвы.
Лечение боли в спине после еды
Лечение зависит от основной причины. Общие процедуры перечислены ниже.
Изменения в диете
Если боль в спине является результатом изжоги, язвы или непереносимости пищи, может быть полезно удалить триггерные продукты из рациона.
Триггерные продукты различаются у разных людей, но общие виновники включают в себя:
- алкоголь
- хлеб и клейковина
- кофеин
- шоколад
- арахис
- острая пища
- сладкие продукты
- помидоры
Для идентификации триггерных продуктов может быть полезно вести дневник питания или работать с диетологом.
Применение лекарств
Лекарства, используемые для лечения, будут значительно отличаться в зависимости от проблемы. Например:
- Антибиотики могут лечить инфекции почек и инфекции H. pylori.
- Обезболивающие могут контролировать симптомы панкреатита и воспаления желчного пузыря, когда эти случаи слабы.
- Ингибиторы протонной помпы и блокаторы кислот могут помочь в лечении изжоги, ГЭРБ и язв.
Физиотерапия и физические упражнения
Физиотерапевты способны исправить плохую осанку. Они могут рекомендовать растяжки и упражнения, чтобы помочь укрепить основные мышцы и поддержать спину и позвоночник.
Упражнения, практикуемые в йоге, пилатесе и тайцзи, могут быть особенно полезны.
Другие методы
Если врач не может определить причину, попробуйте обычные средства для лечения боли в спине. К ним относятся отдых, прикладывание льда и прием обезболивающих средств.
Профилактика боли в спине после еды
Вот несколько советов, чтобы предотвратить боль в спине после еды:
- регулярно занимайтесь спортом, чтобы сохранить мышцы сильными и предотвратить плохую осанку
- сидите прямо во время еды или сидя за столом, при необходимости используйте нижнюю опору спины
- избегайте продуктов, которые вызывают изжогу и непереносимость
- снизьте стресс, чтобы избежать язв
- ограничение потребления алкоголя
- избегайте жирной, острой или сладкой пищи
- безотлагательное решение основных медицинских проблем и инфекций
Когда стоит обратиться к врачу
Любой человек с постоянной или усиливающейся болью в спине после еды должен обратиться к врачу.
Обратитесь в экстренные службы, если боль сопровождается любым из следующих симптомов сердца:
- боль в груди
- головокружение
- тошнота
- боль в животе, руке, челюсти или шее
- одышка
- потоотделение
Итог
Боль в спине после еды обычно является результатом перенесенной боли из другой области тела, и она не всегда является причиной для беспокойства.
Однако, если боль сохраняется или сопровождается другими симптомами, важно обратиться к врачу.
Большинство причин можно легко лечить с помощью лекарств, изменения образа жизни и диетических модификаций.
Боли в спине по утрам после сна и после еды
Причины утреннего болевого синдрома в позвоночном столбе и/или мягких тканях спины после ночного отдыха могут быть разными – от банальных неудобств спального места до серьезных заболеваний. Если человек с повреждением позвоночника еще и спит на неудобном ложе, то боли бывают достаточно сильными и продолжительными.
Неправильно обустроенное спальное место не дает полностью расслабиться позвоночному столбу, напряженные мышцы спазмируются, и с утра мы ощущаем боль в шейном, грудном или поясничном отделе, а иногда и в нескольких. Причиной данного состояния может быть слишком мягкая пушистая перина, высокая или низкая подушка. В идеале постельные принадлежности (матрас и подушки) должны быть ортопедическими.
Мышечные спазмы по утрам могут быть вызваны просто неудобной позой, принятой во время сна (это разовая ситуация), физическим переутомлением, полученной накануне травмой (растяжение, смещение), длительным сидением перед сном, например, за компьютерной игрой. В случае игромании к долговременной сидячей позе и зрительному напряжению прибавляется стресс-фактор, который также способствует возникновению мышечных спазмов.
Наличие сколиоза, кифоза вызывает длительную боль по утрам после пробуждения, но наиболее распространенный в современном мире фактор – остеохондроз. В зависимости от локализации патологии боли после сна возникают в шейном, грудном или поясничном отделе. Если при наличии удобного ортопедического матраса и подушки с утра Вас мучают боли в спине, необходимо обследоваться на предмет остеохондроза.
Кроме этого боли в спине по утрам после сна характерный признак коллагенозов – болезней соединительной ткани, затрагивающих и хрящевую, и внутренние органы (анкилозирующий сподилоартрит, ревматоидный артрит, артроз и прочие). Утренними болями может сопровождаться туберкулез, заболевания пищеварительных и половых органов (в основном ощущаются в пояснице и копчике), заболевания почек (боли локализуются сбоку и отдают в поясницу). Боли в спине по утрам могут носить психогенный характер и быть реакцией на стрессовую ситуацию (острую или хроническую).
Поставить правильный диагноз может только квалифицированный врач после тщательного обследования.
Боль в спине после еды
Связь болевых ощущений в спине с приемом пищи характерна для многих болезней органов, принимающих участие в пищеварительном процессе.
Признанным гастроэнтерологами лидером в этом отношении является поджелудочная железа. Для острого периода ее воспаления характерна боль, сжимающая пациента обручем (опоясывающая). Но так бывает не всегда, в некоторых случаях она просто ощущается в спине (отдает в спину). Обычно под левой лопаткой или между лопатками. Боль часто ноющая, появляющаяся после еды, а с приемом пищи связано ее усиление.
На втором месте по частоте этого симптома находится желчный пузырь, а точнее – холелитиаз (желчнокаменная болезнь). В этом случае после еды боль отдает в спину под правую лопатку или между лопатками и поясницу. Такая боль может быть единственным симптомом наличия камней в желчном пузыре или его протоках. А могут быть и другие признаки диспепсии – горечь во рту, метеоризм, металлический привкус на языке. Очень редко, но при холецистите боль может ощущаться в области шеи, точнее – правой надключичной ямки. Особенно, если эти боли сочетаются с повышенной температурой тела, необходимо срочно обращаться за помощью.
«Голодные» боли в спине могут наблюдаться при язве желудка (двенадцатиперстной кишки). Иногда они ощущаются ночью либо утром натощак, возникает острое, до обморока, чувство голода, к горлу подкатывает тошнота.
При заболеваниях кишечника также могут наблюдаться поясничные боли, однако, в этом случае с приемом пищи они не связаны.
Заболевания органов пищеварения проявляются кроме болей, ощущаемых в спине и связанных с приемом пищи, наличием симптомов нарушения пищеварения – изжогой, тошнотой, запорами, отрыжкой и прочими.
Боли в спине после еды могут возникать и при остеохондрозе, поскольку внутренние органы крепятся к позвоночнику и процесс прохождения пищи по пищеварительному каналу отражается болью в позвоночнике, часто в поясничной области. Дополнительными симптомами, указывающими на наличие остеохондроза может быть усиление болей в движении, головокружения, парезы конечностей, мышечная слабость.
Такие боли возникают при болезнях почек и сердца, в частности, при инфаркте миокарда. Они отдают в спину, что очень затрудняет установление диагноза без лабораторных и инструментальных исследований. При болезнях почек дополнительным симптомом может быть нарушение опорожнения мочевого пузыря. При инфаркте боль отдается в левую руку, шею, челюсть и сопровождается слабостью, тошнотой и сонливостью.
 [1], [2], [3], [4]
[1], [2], [3], [4]
Боли в спине после еды | Лечение боли в спине
Боль в спине после еды
Регулярно проявляющиеся болевые ощущения в большинстве случаев являются признаком наличия определенного заболевания. Игнорирование подобных симптомов только усугубит ситуацию, так как без соответствующего лечения болезнь продолжит развиваться.
К числу таких проявлений можно отнести боль в спине после еды.
Причины боли в спине после еды
Как можно догадаться, боль после еды, отдающая в спину, проявляется в результате нарушений в работе органов системы пищеварения. Так как после приема пищи на них возрастает нагрузка, проявление болевого синдрома является следствием наличия нарушений в их работе.
Можно назвать достаточно обширное количество причин возникновения боли в спине после еды.
К числу наиболее часто встречающихся причин наличия боли в спине после еды является нарушение функционирования поджелудочной железы. В таком случае проявляющиеся боли обычно имеют опоясывающий характер. В ряде случаев также нарушения в работе поджелудочной железы проявляются точечными болями в подлопаточной области, преимущественно – в левой части спины.
Второй по уровню ширины распространения причиной наличия указанных симптомов являются заболевания желчного пузыря. В таком случае может проявляться давящая боль в спине после еды, преимущественно в области нижней зоны правой лопатки либо межлопаточной области. Данные проявления могут сопровождаться ощущением сухости либо горечи во рту.
Боль в желудке и спине после еды может указывать на наличие заболеваний самого желудка либо 12-перстной кишки. Вызванные данной причиной болевые ощущения возникают через значительное время после еды, в основном – через три или четыре часа.
Также боль в спине после еды может указывать на наличие остеохондроза. При этом, наличие расстройств в работе органов пищеварительной системы будет следствием ущемления нервных окончаний в позвоночнике. Стоит знать, что правильное функционирование всех органов обеспечивается при условии нормального поступления нервных импульсов от спинного мозга, управляющих сокращениями гладкой мускулатуры, а также секреторной функцией внутренних органов. При возникновении ущемления нервов поступление импульсов нарушается, что приводит к наличию расстройств в работе внутренних органов. Отличительной особенностью симптомов такого заболевания является усиление болей при движении. В случае явного усиления болевого синдрома при поворотах туловища причина нарушений в работе внутренних органов наиболее вероятно заключается в наличии ущемления нервных окончаний в позвоночнике.
Как избавиться от боли в спине после еды
Комплекс предпринимаемых мер, чтобы избавиться от сильных болей в спине после еды, будет зависеть от причины их возникновения. С целью установления заболевания, являющегося причиной болевого синдрома, при наличии указанных симптомов потребуется обратиться к врачу. В случае частого появления болей в спине после еды признаком необходимости обращения к врачу является стабильное возникновение неприятных ощущений на протяжении трех-пяти дней. В том случае, если болевые симптомы сопровождаются дополнительными негативными факторами (повышенная температура, тошнота, рвота и прочее) требуется срочная госпитализация.
Боль в спине после еды: причины и диета

Все мы прекрасно знаем, что еда поступает по пищеводу в желудок, потом переваривается и идет дальше. Кажется, что процесс приема пищи никак не связан со спиной, где нет, по сути, никаких органов пищеварения. Но многим знакомы боле в спине после еды. Иногда они не имеют ничего общего с сами приемом пищи. Что делать, если после еды болит спина и почему это происходит?
Причины болей в спине после еды
- Если после еды у вас болит правая часть спины в области ребер, то причиной является желчный пузырь или печень. Эти органы очень не любят избыток белка и жирные блюда. То есть болеть может после жирного и жареного мяса, яиц.
- Спина может болеть после и при проблемах с поджелудочной железой. Если у вас панкреатит, то может болеть поджелудочная, отдавая в спину. То есть боль будет чувствоваться сзади, а не впереди.
- Спина может болеть и из-за почек. Обычно так реагируют почки на соленую и щедро сдобренную солью пищу, на алкогольные напитки.И если при остеохондрозе проблему решат уколы от боли в спине. то боль в почках просто так не снимешь.

Как понять, почему болит спина после еды
Установить диагноз лишь по наличию болей в спине после еды невозможно. Нужно обратиться к врачу, сдать все анализы и пройти диагностику. Иногда боль #171;блуждает#187; по организму, внезапно появляясь то в одном, то в другом месте. Это не означает, что у вас проблемы абсолютно со всеми органами. Просто сложно определить, где именно болит.
Диета при болях в спине после еды
Общая полезная диета при болях в спине после еды #8212; щадящее питание. Желчный, почки, печень и поджелудочная требуют к себе повышенного питания. Поэтому стоит перейти на легкую пищу без жареного и специй, снизить до минимума количества соли в еде, отказаться от солений и маринованных продуктов.
Не ешьте сала, копченой колбасы и жареного мяса. Вареную колбасу тоже лучше отдать врагу, потому что в ней может быть вместо мяса полный комплект не вполне съедобных продуктов, включая сало и крахмал, специи и эмульсию непонятного происхождения.

С луком и чесноком тоже лучше пока повременить. Чеснок очень полезен, но он раздражает и без того воспаленные органы.
От алкоголя нужно отказаться полностью, хотя бы на какое-то время. Алкогольные напитки очень плохо влияют на печень, трудно выводятся почками.
Никаких лимонадов с красителями и сахарозаменителями. Они могут убить даже совершенно здоровый организм за короткое время. А больная поджелудочная на них вообще реагирует очень остро.
Салаты можно есть, но не с майонезом, а с растительным маслом или несладким йогуртом. Можно заправить салат сметаной #8212; раньше именно так их и ели.
Ешьте побольше каш: гречневой, овсяной. Обязательно в рационе должны быть молочные продукты. Овощные супы на нежирном бульоне #8212; обязательное ежедневное блюдо. Овощи можно тушить и парить, делать из них рагу и соте. Не увлекайтесь баклажанами и помидорами, потому что они делают блюда острыми.
Post navigation
Рубрики
Свежие комментарии
Метки
Если после еды появляются боли в животе, скорее всего у вас проблемы с органами пищеварения. Вот только какие? И с какими органами? Более того, иногда боли после еды вообще не имеют никакого отношения к заболеваниям пищеварительного тракта и внутренних органов, активно участвующих в процессе переваривания пищи. Бывает также, что после еды болит не живот, а спина, бок, грудь и даже голова. Почему это происходит?
Начнем с обострения хронического гастрита с пониженной кислотностью (анацидного гастрита). Ноющая боль после приема пищи при этом заболевании возникает вверху живота, у нижней границы ребер по центру или (чаще) слева. Боли после еды у больных анацидным гастритом сопровождаются тяжестью в желудке, тошнотой, отрыжкой и другими неприятными ощущениями. Особенно выражены при переедании.
При гиперацидном гастрите (гастрите с повышенной кислотностью) боли отмечаются в том случае, если нарушается диета. Если же больной питается по всем правилам: часто, мелкими порциями, не употребляя специй, сырых фруктов и овощей с высоким содержанием кислот, а также жареной и жирной пищи, то после еды боль в желудке не возникает, а, наоборот, уменьшается и проходит.
При воспалении поджелудочной железы – панкреатите – боли после еды бывают настолько сильными, что от них можно потерять сознание. Иной раз больные вынуждены голодать несколько дней, пока воспаленная поджелудочная железа приходит в норму. Следует помнить, что при панкреатите полностью противопоказаны мясные бульоны, а также спиртные напитки. Поджелудочная железа «не любит» томатов, жирных продуктов, жареных блюд.
При язве желудка и двенадцатиперстной кишки боль после приема пищи – обычное явление. Для того чтобы снизить негативное влияние пищевых продуктов и веществ, вырабатывающихся в процессе пищеварения, на открытую язву, больным необходимо перед едой принимать специальные обволакивающие лекарственные препараты. Их роль иногда успешно могут выполнять кисели и желеобразная овсяная каша.
Воспаленный желчный пузырь реагирует болью на жирную пищу, а печень больных гепатитом плохо переносит не только жирные продукты, но и пищу, богатую белком. Боли после еды при болезнях печени и желчного пузыря возникают в правом боку, в правом подреберье и с правой стороны спины.
Боль в области спины после еды может быть симптомом болезней почек, когда в пищу употребляются соль или пряности, а также спиртные напитки.
При проблемах с кишечником боли после еды отмечаются не сразу, а спустя час-полтора. Если больной страдает хроническим энтеритом (воспалением тонкого кишечника), они чаще всего сопровождаются расстройством стула. А при болезнях толстого кишечника к боли нередко присоединяется вздутие живота, метеоризм, запоры.
Отмечаются ли боли после еды при раковых опухолях? Да, но в начале заболевания больного беспокоит не боль, а слабость, раздражительность, отсутствие аппетита и другие признаки развития злокачественного опухолевого процесса.
Почему после еды у сердечников и гипертоников иногда болит голова или появляются боли за грудиной (под лопаткой, в левой руке)? Потому что при переедании переполненный желудок давит на сердце, которое у больных гипертонией и стенокардией и так работает с большой нагрузкой. В результате у них может подняться давление или развиться приступ стенокардии. Отсюда и боли.
По характеру боли можно с определенной степенью вероятности лишь предположить ту или иную проблему с желудком или печенью, кишечником или поджелудочной железой, почками, сердцем и сосудами. Разобраться в истинных причинах недомогания поможет комплексное обследование, назначить которое должен врач.
Почитайте еще:
Скопировать ссылку на статью к себе в блог, на сайт или форум:
7 Комментариев на #8220;Боли после еды: почему, как и что болит#8221;
Здравствуйте уважаемый доктор. Боль у меня появляется прямо с проглатыванием первого же пищевого комка и до окончания пищи где-то глубоко. в области то ли 12-ти персоной кишки, то ли в области печеночного угла поперечно-ободочной. Особенно если начинаю есть с о свежих овощей или фруктов. Гастроскопия определила только гастрит с хеликобактером. Хеликобактер пролечили,боль все такая же. Она исчезает сразу по окончанию пищи
Здравствуйте! У супруга необычная проблема: что бы он не ел-все хорошо, но стоит мне приготовить смесь овощей (я тушу тыкву, брокколи и овощи для жарки), так у него скручивает живот и происходит расстройство. При всем этом у меня все хорошо, овощи абсолютно не жирные, тк сама придерживаюсь пп и его стараюсь переманить на эту сторону
otwette pozhaluista na kommentarii
Здравствуйте! У меня такая проблема, после приема любой пищи краснеет, чешется лицо и самое главное болит голова. Даже если пища не очень соленая и перченая. Когда ем просто гречку без соли, все нормально. Раньше такого не было. Скажите какие анализы сдать. Спасибо.
У меня боль появилась недавно, в правом боку, не прям под ребрами, ниже, просто так не болит, очень редко слабовато покалывать может, но не заметно. А появляется она моментально после бананов, клубники, сладкого, причем я даже не успеваю проглотить сас кусок, появляется боль как только попадает сок в желудок, колит. Потом сразу и проходит, как перестаю есть.
Номер не пройдет!
какой невелир выбрать с магнитным компенсаторм или воздушным а также [url=http://lazerdist.ru/index.php?route=product/categorypath=576]продать б у теодолит[/url]
Вы ошибаетесь. Пишите мне в PM, поговорим.
как разблокировать 4гуд билайн или [url=https://unlock-centr.ru/smartfony/kod-razblokirovki-zte-blade-a5-pro-ot-operatora-megafon.html]код разблокировки для zte blade a5 pro[/url]
Ваш вопрос или комментарий
Источники: http://krugznaniy.ru/article/boly-v-spine-posle-edyy/, http://poleznaya-dieta.ru//07/18/bol-v-spine-posle-edy-prichiny-i-dieta/, http://www.dr-kotovsky.ru/boli-posle-edy-pochemu-kak-i-chto-bolit.html
Комментариев пока нет!
После еды болит позвоночник
Болевые симптомы любой этиологии, сопровождающие нормальное потребление пищи, не являются функциональной нормой человеческого организма и свидетельствуют о наличии патологического процесса. Чаще всего подобные негативные ощущения локализуются в области органов пищеварительной системы. Нехарактерная симптоматика должна быть предметом особой обеспокоенности.
Причины боли в спине после еды
Причины боли в спине после еды кроются не в потребляемой пище и не в ее переваривании. Они могут носить причинно-следственный характер самой вариабельной этиологии, начиная с онкологических заболеваний почек и заканчивая хроническими поражениями опорно-двигательного аппарата. Причина появления болевого симптома в спине в этом случае, не потребляемая пища, а функциональные сбои нормального устройства человеческого организма.
В медицине существует условное подразделение причин проявления негативных ощущений на этиологические группы: заболевания, связанные с патологией пищеварительной системы и нарушениями нормального процесса переваривания пиши, болезни опорно-двигательного аппарата и поражения сердечно-сосудистой системы.

Болеть может единоразово, эпизодически или постоянно сопровождать процесс поедания пищи, но даже эпизодические появления могут быть симптомом, еще не ярко выраженным, начальной стадии достаточно серьезного заболевания. Боль в спине может указывать на поражения пищеварительной системы:
- поджелудочной железы с опоясывающим характером симптоматики,
- желчного пузыря, если давящая боль локализована в лопаточной области,
- желудка,
- двенадцатиперстной кишки (через 3-4 часа после приема пищи),
- кишечника с нарушенной функцией выведения.
Широкий спектр возможных причин имеют поражения позвоночника, но основной причиной обычно становится остеохондроз. Механизм проявления болевой симптоматики становится ясным, если вспомнить, что позвоночник – основная ось крепления внутренних органов.
Его правильное функционирование определяется импульсами, передаваемыми от спинного мозга посредством нервной системы. Компрессия нервных корешков, вызванная дистрофическими процессами костной и хрящевой ткани позвоночного столба, ведет к нарушению деятельности внутренних органов.
Боль в спине, вызванная патологией почек или сбоем сердечно-сосудистой системы, обычно является иррадиирущей и выражается в виде отраженных болевых сигналов. Это затрудняет диагностику первопричины без лабораторных и аппаратных исследований.
Как понять, почему болит спина после еды?
Сопровождающие процесс переваривания или потребления пищи жалобы на то, что после еды болит спина, практически всегда становятся результатом происходящих в организме патологических процессов. Болевая симптоматика в норме человеческой жизнедеятельности не должна сопровождать употребление еды.
Наиболее характерными для пищеварения становятся негативные ощущения в области пищеварительной системы, и это закономерный итог существующих в ней хронических заболеваний. Боль в спине после еды, носящая иррадиирущий характер, может свидетельствовать о возникшей патологии кишечника, желудка, печени или поджелудочной железы.
Спинные боли, сопровождающие пищеварение – признак крайней тревожный, требующий немедленного обращения к врачу с целью диагностики первопричины и ее возможного устранения.
Существует несколько отличительных особенностей, по которым можно приблизительно определить причину негативных ощущений. Расстройства органов пищеварения ведут к появлению многочисленных сопутствующих признаков, которые при диагностике считаются основными. Это:
- изжога,
- отрыжка,
- метеоризмы,
- нарушения стула (понос или запор),
- тошнота,
- рвота.
Проявления остеохондроза ограничивают двигательную активность, усиливаются при движении, очень часто местом их локализации становится поясница. Инфаркт миокарда сопровождается дополнительными ощущениями в руке, шее, лопатке, челюсти с сопутствующей тошнотой и сонливостью. Инфекции почек – имеют такой признак, как частое иногда болезненное мочеиспускание, затруднение естественной функции выведения мочи.
Когда обратиться к врачу?
Если подобное явление случилось впервые и не носит ярко выраженного характера, следует понаблюдать за своим состоянием, прислушаться, в каком месте боль особенно интенсивна. Возможно, наличие хронических заболеваний даст вполне разумное объяснение появившегося симптома (употребление неразрешенной пищи, физическая нагрузка, переохлаждение или простуда).
Можно принять устойчивое и удобное положение, принять лекарства, прописанные врачом, для лечения патологии.
Приступ резкого и продолжительного характера или короткий, но сопровождающий любой прием пищи, требует немедленного обращения к врачу. Методы самолечения путем приема разнообразных таблеток могут только усугубить тяжесть состояния.
Лечение и диета
Поиск возможных средств избавления от болей предполагает знание причины, которая определила симптом. Если спина заболела от переутомления или перенапряжения, поможет легкий анальгетик и полноценный здоровый отдых.
Если это хроническое заболевание пищеварительных органов, результат дегенеративно-дистрофических процессов в организме, патология почек или инфаркт, то приемом таблеток тут не обойтись. Поход к врачу и тщательное обследование помогут в выборе правильной тактики лечения и избавлении от негативных ощущений.
При любой этиологии негативного симптома щадящая диета не повредит, а поможет. Исключив из рациона жареное, соленое, маринованное, кислое и жирное можно способствовать оздоровлению пищеварительной системы. Очищаются системы обмена веществ, а заодно почки и позвоночник. Здоровое питание пойдет на пользу и здоровому человеку.
Загрузка…
Боль в спине после еды – распространенный симптом, который обычно говорит о проблемах с органами пищеварения. Но может сигнализировать и о проблемах с самой спиной. Поэтому не стоит заниматься самолечением, если такие симптомы стали мучить на постоянной основе – как можно скорее посетите врача. Ведь самые разные проблемы могут вызвать боли в спине после еды.
Причины
В случаях, когда человека постоянно мучают боли после еды, отдающие в спину, желательно обратиться к врачу, чтобы понять причину. Скорее всего, вашей проблемой занимается гастроэнтеролог, но иногда им оказывается и другой врач. Поэтому в первую очередь посетите кабинет терапевта. Если долгое время не обращать внимания на проблему, любое заболевание может только прогрессировать. Чаще всего причина кроется в нарушении функционирования пищеварительных органов. Желудка, печени, поджелудочной железы, желчного пузыря, иногда – почек. После того, как человек пообедал, резко возрастает напряжение ЖКТ, и проявляется болевой синдром.
Обострение язвы
Если после еды начал резко болеть живот и отдавать в спину, обратите внимание на возможные сопутствующие симптомы:
- Тошнит, рвет с ощущением кислоты. После этого состояние сразу же облегчается;
- Болевой синдром мучает не только после еды, но и напротив, на голодный желудок. Ночью боли также могут начаться;
- Боль очень часто сопровождается сильной изжогой;
- Становится хуже, если пациент подвергается физическому или психическому напряжению. Становится легче во время отдыха;
- Боль может отдавать не только в спину, но и грудную область;
- Если боль иррадиирует в спину, то она как правило особенно мучительная.
Прободение желудочной язвы
Это одно из наиболее опасных осложнений желудочной язвы. Чтобы быстро определить, что пришла пора вызывать скорую помощь, обратите внимание на следующую симптоматику:
- Боль пришла резко и нестерпимо, как удар кинжалом в брюшную область;
- Любые движения ухудшают состояния, пациент инстинктивно старается никак не двигаться, даже задерживает дыхание;
- Болит обычно справа либо в центре;
- Болевые ощущения быстро распространяются по всей брюшной области, боль резко отдает в межлопаточную и плечевую область спины;
- Мышцы пресса сильно напрягаются, живот начинает напоминать доску и твердеет.
Воспалительный процесс поджелудочной
Когда обостряется воспаление поджелудочной железы, пациенту кажется, что болит не только живот, но и поясничная область спины. Но причина болевых ощущений – в том, что отмирают клетки поджелудочной. Орган находится близко к задней стенке брюшины, поэтому приступ иррадиирует в поясницу. Кроме того, панкреатит говорит о себе резким повышением температуры тела и артериального давления, повышенной потливостью, побледнением лица и постоянной тошнотой.
Колики печени
Если проявились печеночные покалывания, симптоматика сразу же дает о себе знать. При этом боли отдают в спину, и поначалу может казаться, что проблема именно в ней, например, в каких-то неврологических нарушениях. Человек может в этом состоянии начать самолечение, употребляя таблетки для лечения желудка. Чтобы точнее определить такое нарушение, как колики в печени, обратимся к сопутствующим симптомам:
- Тошнит, а затем часто рвет, причем после этого легче не становится;
- Боль приходит резко и интенсивно, локализуется справа под ребрами. Отдает в спину, шейную область, плечевой пояс и на остальную брюшную полость;
- Кожа потеет и бледнеет. В некоторых случаях кожный покров при этом желтеет;
- Мучает чрезмерное газообразование. Если при этом потрогать живот, боли усиливаются, а мышцы сильно напрягаются. Если постучать по нижнему правому ребру, боль становится намного сильнее;
- Моча темнеет, а каловые массы наоборот теряют цвет.
Осложнения в работе поджелудочной – одна из наиболее частых причин болевых ощущений в спине после приема пищи. Болевые ощущения носят опоясывающий характер. Иногда может колоть в хорошо локализованных точках под лопатками, и справа в спинной области.
- Советуем почитать: почему болит спина под лопатками
Приступ холецистита
Симптомы в целом напоминают проявления печеночной колики, но есть особые проявления, по которым можно понять, что пациента мучает приступ холецистита:
- Болевые ощущения становятся сильнее, если пальпировать желчный пузырь, когда пациент вдыхает;
- Опять же, пронзает боль, если постучать рукой по правому нижнему ребру;
- В момент, когда больной старается максимально поднять правую нижнюю конечность под прямым углом, состояние резко ухудшается.
Желчный пузырь часто вызывает такую симптоматику, как боли, отдающие в спину после приема пищи. Боль, обычно давящая, мучает между лопатками и под лопаткой справа. При этом может казаться, что во рту сухо либо горько.
Остеохондроз
В ситуациях, когда человек после приема пищи сразу или почти сразу чувствует боли в спине, часто наблюдается такое распространенное заболевание, как остеохондроз. Что характерно, дегенеративно-дистрофические процессы межпозвонковых дисков могут не только сами по себе создавать болевые ощущения в спине. Если зажаты определенные нервы, отвечающие за работу пищеварительных органов, будет нарушена их работа. А значит, совместно будет мучить боль двух типов: одновременная в спине и в животе; отдающая из живота в спину.
Ведь нормальная работа всех внутренних органов происходит за счет правильной и быстрой передачи информации от спинного мозга через нервы. Если нервы оказываются зажатыми, ухудшается проведение нервных импульсов. Начинают хуже работать соответствующие этим нервам органы. Боли возникают либо становятся не только после еды, но и после двигательной активности. Если после резких движений вас мучает приступ боли, наверняка проблема не только в органах пищеварения, но и в остеохондрозе.
Рацион при болях в спине после еды
Когда у человека после еды болит в спине, основной рекомендацией диетолога станет щадящий рацион. Все перерабатывающие органы требуют аккуратного обращения. На ежедневной основе стол должен наполняться легкими блюдами, без жареного и сильных приправ. Нужно меньше солить пищу, не употреблять маринады и соленья. Необходимо минимизировать потребление жирного: сала, колбасных изделий, сливочного масла. Такие, казалось бы, полезные продукты, как лук и чеснок могут сильно раздражать пострадавшие от воспаления органы. Алкогольные напитки недопустимы, как минимум во время периода обострения. Они слишком сильно нагружают печень и почки.
- Это интересно: боль в пояснице после секса
Газированные напитки с большим количеством сахара негативно влияют на поджелудочную железу. Салаты – хорошее решение, но нельзя заправлять их майонезными соусами. Лучше подойдет пресный йогурт, сметана, подсолнечное или оливковое масло. Среди вторых блюд должны доминировать каши, например, гречка. Постные супы и кисломолочные продукты будут очень полезны.
Источник
После приема пищи болит позвоночник
Болевые симптомы любой этиологии, сопровождающие нормальное потребление пищи, не являются функциональной нормой человеческого организма и свидетельствуют о наличии патологического процесса. Чаще всего подобные негативные ощущения локализуются в области органов пищеварительной системы. Нехарактерная симптоматика должна быть предметом особой обеспокоенности.
Причины боли в спине после еды
Причины боли в спине после еды кроются не в потребляемой пище и не в ее переваривании. Они могут носить причинно-следственный характер самой вариабельной этиологии, начиная с онкологических заболеваний почек и заканчивая хроническими поражениями опорно-двигательного аппарата. Причина появления болевого симптома в спине в этом случае, не потребляемая пища, а функциональные сбои нормального устройства человеческого организма.
В медицине существует условное подразделение причин проявления негативных ощущений на этиологические группы: заболевания, связанные с патологией пищеварительной системы и нарушениями нормального процесса переваривания пиши, болезни опорно-двигательного аппарата и поражения сердечно-сосудистой системы.

Болеть может единоразово, эпизодически или постоянно сопровождать процесс поедания пищи, но даже эпизодические появления могут быть симптомом, еще не ярко выраженным, начальной стадии достаточно серьезного заболевания. Боль в спине может указывать на поражения пищеварительной системы:
- поджелудочной железы с опоясывающим характером симптоматики,
- желчного пузыря, если давящая боль локализована в лопаточной области,
- желудка,
- двенадцатиперстной кишки (через 3-4 часа после приема пищи),
- кишечника с нарушенной функцией выведения.
Широкий спектр возможных причин имеют поражения позвоночника, но основной причиной обычно становится остеохондроз. Механизм проявления болевой симптоматики становится ясным, если вспомнить, что позвоночник – основная ось крепления внутренних органов.
Его правильное функционирование определяется импульсами, передаваемыми от спинного мозга посредством нервной системы. Компрессия нервных корешков, вызванная дистрофическими процессами костной и хрящевой ткани позвоночного столба, ведет к нарушению деятельности внутренних органов.
Боль в спине, вызванная патологией почек или сбоем сердечно-сосудистой системы, обычно является иррадиирущей и выражается в виде отраженных болевых сигналов. Это затрудняет диагностику первопричины без лабораторных и аппаратных исследований.
Как понять, почему болит спина после еды?
Сопровождающие процесс переваривания или потребления пищи жалобы на то, что после еды болит спина, практически всегда становятся результатом происходящих в организме патологических процессов. Болевая симптоматика в норме человеческой жизнедеятельности не должна сопровождать употребление еды.
Наиболее характерными для пищеварения становятся негативные ощущения в области пищеварительной системы, и это закономерный итог существующих в ней хронических заболеваний. Боль в спине после еды, носящая иррадиирущий характер, может свидетельствовать о возникшей патологии кишечника, желудка, печени или поджелудочной железы.
Спинные боли, сопровождающие пищеварение – признак крайней тревожный, требующий немедленного обращения к врачу с целью диагностики первопричины и ее возможного устранения.
Существует несколько отличительных особенностей, по которым можно приблизительно определить причину негативных ощущений. Расстройства органов пищеварения ведут к появлению многочисленных сопутствующих признаков, которые при диагностике считаются основными. Это:
- изжога,
- отрыжка,
- метеоризмы,
- нарушения стула (понос или запор),
- тошнота,
- рвота.
Проявления остеохондроза ограничивают двигательную активность, усиливаются при движении, очень часто местом их локализации становится поясница. Инфаркт миокарда сопровождается дополнительными ощущениями в руке, шее, лопатке, челюсти с сопутствующей тошнотой и сонливостью. Инфекции почек – имеют такой признак, как частое иногда болезненное мочеиспускание, затруднение естественной функции выведения мочи.
Когда обратиться к врачу?
Если подобное явление случилось впервые и не носит ярко выраженного характера, следует понаблюдать за своим состоянием, прислушаться, в каком месте боль особенно интенсивна. Возможно, наличие хронических заболеваний даст вполне разумное объяснение появившегося симптома (употребление неразрешенной пищи, физическая нагрузка, переохлаждение или простуда).
Можно принять устойчивое и удобное положение, принять лекарства, прописанные врачом, для лечения патологии.
Приступ резкого и продолжительного характера или короткий, но сопровождающий любой прием пищи, требует немедленного обращения к врачу. Методы самолечения путем приема разнообразных таблеток могут только усугубить тяжесть состояния.
Лечение и диета
Поиск возможных средств избавления от болей предполагает знание причины, которая определила симптом. Если спина заболела от переутомления или перенапряжения, поможет легкий анальгетик и полноценный здоровый отдых.
Если это хроническое заболевание пищеварительных органов, результат дегенеративно-дистрофических процессов в организме, патология почек или инфаркт, то приемом таблеток тут не обойтись. Поход к врачу и тщательное обследование помогут в выборе правильной тактики лечения и избавлении от негативных ощущений.
При любой этиологии негативного симптома щадящая диета не повредит, а поможет. Исключив из рациона жареное, соленое, маринованное, кислое и жирное можно способствовать оздоровлению пищеварительной системы. Очищаются системы обмена веществ, а заодно почки и позвоночник. Здоровое питание пойдет на пользу и здоровому человеку.
Загрузка…
Боль в спине после еды – распространенный симптом, который обычно говорит о проблемах с органами пищеварения. Но может сигнализировать и о проблемах с самой спиной. Поэтому не стоит заниматься самолечением, если такие симптомы стали мучить на постоянной основе – как можно скорее посетите врача. Ведь самые разные проблемы могут вызвать боли в спине после еды.
Причины
В случаях, когда человека постоянно мучают боли после еды, отдающие в спину, желательно обратиться к врачу, чтобы понять причину. Скорее всего, вашей проблемой занимается гастроэнтеролог, но иногда им оказывается и другой врач. Поэтому в первую очередь посетите кабинет терапевта. Если долгое время не обращать внимания на проблему, любое заболевание может только прогрессировать. Чаще всего причина кроется в нарушении функционирования пищеварительных органов. Желудка, печени, поджелудочной железы, желчного пузыря, иногда – почек. После того, как человек пообедал, резко возрастает напряжение ЖКТ, и проявляется болевой синдром.
Обострение язвы
Если после еды начал резко болеть живот и отдавать в спину, обратите внимание на возможные сопутствующие симптомы:
- Тошнит, рвет с ощущением кислоты. После этого состояние сразу же облегчается;
- Болевой синдром мучает не только после еды, но и напротив, на голодный желудок. Ночью боли также могут начаться;
- Боль очень часто сопровождается сильной изжогой;
- Становится хуже, если пациент подвергается физическому или психическому напряжению. Становится легче во время отдыха;
- Боль может отдавать не только в спину, но и грудную область;
- Если боль иррадиирует в спину, то она как правило особенно мучительная.
Прободение желудочной язвы
Это одно из наиболее опасных осложнений желудочной язвы. Чтобы быстро определить, что пришла пора вызывать скорую помощь, обратите внимание на следующую симптоматику:
- Боль пришла резко и нестерпимо, как удар кинжалом в брюшную область;
- Любые движения ухудшают состояния, пациент инстинктивно старается никак не двигаться, даже задерживает дыхание;
- Болит обычно справа либо в центре;
- Болевые ощущения быстро распространяются по всей брюшной области, боль резко отдает в межлопаточную и плечевую область спины;
- Мышцы пресса сильно напрягаются, живот начинает напоминать доску и твердеет.
Воспалительный процесс поджелудочной
Когда обостряется воспаление поджелудочной железы, пациенту кажется, что болит не только живот, но и поясничная область спины. Но причина болевых ощущений – в том, что отмирают клетки поджелудочной. Орган находится близко к задней стенке брюшины, поэтому приступ иррадиирует в поясницу. Кроме того, панкреатит говорит о себе резким повышением температуры тела и артериального давления, повышенной потливостью, побледнением лица и постоянной тошнотой.
Колики печени
Если проявились печеночные покалывания, симптоматика сразу же дает о себе знать. При этом боли отдают в спину, и поначалу может казаться, что проблема именно в ней, например, в каких-то неврологических нарушениях. Человек может в этом состоянии начать самолечение, употребляя таблетки для лечения желудка. Чтобы точнее определить такое нарушение, как колики в печени, обратимся к сопутствующим симптомам:
- Тошнит, а затем часто рвет, причем после этого легче не становится;
- Боль приходит резко и интенсивно, локализуется справа под ребрами. Отдает в спину, шейную область, плечевой пояс и на остальную брюшную полость;
- Кожа потеет и бледнеет. В некоторых случаях кожный покров при этом желтеет;
- Мучает чрезмерное газообразование. Если при этом потрогать живот, боли усиливаются, а мышцы сильно напрягаются. Если постучать по нижнему правому ребру, боль становится намного сильнее;
- Моча темнеет, а каловые массы наоборот теряют цвет.
Осложнения в работе поджелудочной – одна из наиболее частых причин болевых ощущений в спине после приема пищи. Болевые ощущения носят опоясывающий характер. Иногда может колоть в хорошо локализованных точках под лопатками, и справа в спинной области.
- Советуем почитать: почему болит спина под лопатками
Приступ холецистита
Симптомы в целом напоминают проявления печеночной колики, но есть особые проявления, по которым можно понять, что пациента мучает приступ холецистита:
- Болевые ощущения становятся сильнее, если пальпировать желчный пузырь, когда пациент вдыхает;
- Опять же, пронзает боль, если постучать рукой по правому нижнему ребру;
- В момент, когда больной старается максимально поднять правую нижнюю конечность под прямым углом, состояние резко ухудшается.
Желчный пузырь часто вызывает такую симптоматику, как боли, отдающие в спину после приема пищи. Боль, обычно давящая, мучает между лопатками и под лопаткой справа. При этом может казаться, что во рту сухо либо горько.
Остеохондроз
В ситуациях, когда человек после приема пищи сразу или почти сразу чувствует боли в спине, часто наблюдается такое распространенное заболевание, как остеохондроз. Что характерно, дегенеративно-дистрофические процессы межпозвонковых дисков могут не только сами по себе создавать болевые ощущения в спине. Если зажаты определенные нервы, отвечающие за работу пищеварительных органов, будет нарушена их работа. А значит, совместно будет мучить боль двух типов: одновременная в спине и в животе; отдающая из живота в спину.
Ведь нормальная работа всех внутренних органов происходит за счет правильной и быстрой передачи информации от спинного мозга через нервы. Если нервы оказываются зажатыми, ухудшается проведение нервных импульсов. Начинают хуже работать соответствующие этим нервам органы. Боли возникают либо становятся не только после еды, но и после двигательной активности. Если после резких движений вас мучает приступ боли, наверняка проблема не только в органах пищеварения, но и в остеохондрозе.
Рацион при болях в спине после еды
Когда у человека после еды болит в спине, основной рекомендацией диетолога станет щадящий рацион. Все перерабатывающие органы требуют аккуратного обращения. На ежедневной основе стол должен наполняться легкими блюдами, без жареного и сильных приправ. Нужно меньше солить пищу, не употреблять маринады и соленья. Необходимо минимизировать потребление жирного: сала, колбасных изделий, сливочного масла. Такие, казалось бы, полезные продукты, как лук и чеснок могут сильно раздражать пострадавшие от воспаления органы. Алкогольные напитки недопустимы, как минимум во время периода обострения. Они слишком сильно нагружают печень и почки.
- Это интересно: боль в пояснице после секса
Газированные напитки с большим количеством сахара негативно влияют на поджелудочную железу. Салаты – хорошее решение, но нельзя заправлять их майонезными соусами. Лучше подойдет пресный йогурт, сметана, подсолнечное или оливковое масло. Среди вторых блюд должны доминировать каши, например, гречка. Постные супы и кисломолочные продукты будут очень полезны.
Источник
причины и лечение. Мужской журнал Mensweekly.ru
Этот симптом может иметь отражательный характер и сигнализировать о проблемах вовсе не со спиной, а с другими органами. Например, расстройство желудка может вызвать дискомфорт и боль в пояснице. Еще одна возможная причина – почечная инфекция, что гораздо серьезнее, чем желудочное расстройство. Если вы испытываете дискомфорт или боль в спине, вам нужно обратиться к врачу. Мы сегодня расскажем, в чем может быть причина и что делать.
Боль в спине после еды: причины
Часто данный симптом является причиной мышечного напряжение или артрита. Но могут быть и другие причины, начиная от защемления нервов в позвоночнике и заканчивая онкологией почек или других органов. Иногда боль может предупреждать о надвигающемся сердечном приступе. Она может возникать в самые неожиданные моменты, после еды и не только.
Почему после еды болит спина? Вполне возможно, что этот симптом связан с проблемами пищеварительной системы. Если вы страдаете от болей все чаще, вам нужно как можно быстрее проконсультироваться с врачом.
Также эта боль может быть отраженной. Что это означает? Отраженные болевые ощущения человек испытывает в той части тела, которая не является фактическим источником дискомфорта. Например, сердечный приступ спровоцирован со слабым движением крови к сердечной мышце. В результате это может отразиться через боль в спине или в других местах.
Самые распространенные причины боли в спине:
Язва и изжога – также сопровождаются рвотой или поносом, вздутием живота, газообразованием. Из-за язвы возникают болезненные ощущения в желудке и кишечнике, а также в спине.
Проблемы с осанкой – если вы сидите во время приема пищи сгорбившись, нет ничего удивительно в том, что у вас возникает боль. Также это связано с сидячим образом жизни и неправильной осанкой на протяжении всего рабочего дня.
Почечная инфекция – в данном случае могут проявиться такие симптомы, как частое и болезненное мочеиспускание, боли в животе. Это серьезная проблема, к лечению которой нужно приступать как можно быстрее.
Инфаркт. Боль в спине может быть признаком сердечного приступа. Другие признаки включают в себя боль в груди, шее, челюсти или левой руке, плече, тошнота и потливость.
Когда обратиться к врачу?
Если боль в спине – единственный симптом и вас больше ничего не беспокоит, попробуйте отдохнуть несколько дней, так как причиной может быть переутомление и мышечное напряжение. Примите противовоспалительный препарат, например – Ибупрофен и наблюдайте за реакцией организма. Если боль прошла через 1-2 дня и не возвращается, можете не обращаться к врачу.
Если боль сохраняется в течение недели или дольше, а также если она становится еще сильнее, вам нужно обратиться к специалисту за помощью.
Лечение
Обычное лечение включает в себя отдых, ледовые компрессы и противовоспалительные обезболивающие. Если у пациента артрит, проблемы с позвоночником или воспалительные процессы в мышечной ткани и сухожилиях, дополнительно назначается физическая терапия (лечебная гимнастика).
Если болевые ощущения спровоцированы другими проблемами (воспалительные процессы в почках, сердечные приступы), лечение будет отличаться. Врач назначит антибиотики, необходимые для лечения инфекции почек, лечения язвы. При заболеваниях сердца нужно пройти несколько обследований, после которых врач назначается подходящие лекарства.
В большинстве случае боль в спине после еды можно устранить с помощью физических упражнений для осанки и полноценным отдыхом. Если же она не проходит даже после того, как вы отдохнули и приняли противовоспалительный препарат, обратитесь к врачу. Вполне возможно, что, исходя из диагноза, вам придется изменить образ жизни, правильно питаться и больше отдыхать.
Мужской журнал Mensweekly.ru
Боль в спине после еды
Регулярно проявляющиеся болевые ощущения в большинстве случаев являются признаком наличия определенного заболевания. Игнорирование подобных симптомов только усугубит ситуацию, так как без соответствующего лечения болезнь продолжит развиваться.
К числу таких проявлений можно отнести боль в спине после еды.
Причины боли в спине после еды
Как можно догадаться, боль после еды, отдающая в спину, проявляется в результате нарушений в работе органов системы пищеварения. Так как после приема пищи на них возрастает нагрузка, проявление болевого синдрома является следствием наличия нарушений в их работе.
Можно назвать достаточно обширное количество причин возникновения боли в спине после еды.
К числу наиболее часто встречающихся причин наличия боли в спине после еды является нарушение функционирования поджелудочной железы. В таком случае проявляющиеся боли обычно имеют опоясывающий характер. В ряде случаев также нарушения в работе поджелудочной железы проявляются точечными болями в подлопаточной области, преимущественно – в левой части спины.
Второй по уровню ширины распространения причиной наличия указанных симптомов являются заболевания желчного пузыря. В таком случае может проявляться давящая боль в спине после еды, преимущественно в области нижней зоны правой лопатки либо межлопаточной области. Данные проявления могут сопровождаться ощущением сухости либо горечи во рту.
Боль в желудке и спине после еды может указывать на наличие заболеваний самого желудка либо 12-перстной кишки. Вызванные данной причиной болевые ощущения возникают через значительное время после еды, в основном – через три или четыре часа.
Также боль в спине после еды может указывать на наличие остеохондроза. При этом, наличие расстройств в работе органов пищеварительной системы будет следствием ущемления нервных окончаний в позвоночнике. Стоит знать, что правильное функционирование всех органов обеспечивается при условии нормального поступления нервных импульсов от спинного мозга, управляющих сокращениями гладкой мускулатуры, а также секреторной функцией внутренних органов. При возникновении ущемления нервов поступление импульсов нарушается, что приводит к наличию расстройств в работе внутренних органов. Отличительной особенностью симптомов такого заболевания является усиление болей при движении. В случае явного усиления болевого синдрома при поворотах туловища причина нарушений в работе внутренних органов наиболее вероятно заключается в наличии ущемления нервных окончаний в позвоночнике.
Как избавиться от боли в спине после еды
Комплекс предпринимаемых мер, чтобы избавиться от сильных болей в спине после еды, будет зависеть от причины их возникновения. С целью установления заболевания, являющегося причиной болевого синдрома, при наличии указанных симптомов потребуется обратиться к врачу. В случае частого появления болей в спине после еды признаком необходимости обращения к врачу является стабильное возникновение неприятных ощущений на протяжении трех-пяти дней. В том случае, если болевые симптомы сопровождаются дополнительными негативными факторами (повышенная температура, тошнота, рвота и прочее) требуется срочная госпитализация.
8 причин и как их лечить
Боль в спине после еды часто является результатом упомянутой боли. Это боль, которая возникает в одной области тела и распространяется в другую. Несколько проблем могут вызвать боль в спине после еды, начиная от плохой осанки и заканчивая язвой.
Читайте дальше, чтобы узнать больше о болях в спине после еды и разнообразных процедурах.
Следующие проблемы могут привести к болям в спине после еды:
1. Аллергия и непереносимость
Люди с аллергией или непереносимостью определенных продуктов питания могут испытывать воспаление после их употребления.Если у них уже есть боль в спине, воспаление может ухудшить симптомы.
Примеры продуктов, которые могут вызвать воспаление и боль в спине, включают:
- алкоголь
- молочные продукты
- глютен
- арахис
- сахар
Некоторые продукты могут ухудшать основные состояния, что приводит к боли в спине. Например, очень острая пища может вызвать изжогу, усиливая боль в спине.
2. Воспаление желчного пузыря и камни в желчном пузыре
Желчный пузырь – это грушевидный орган, расположенный под печенью.Он хранит и выделяет желчь, жидкость, которая помогает организму переваривать жиры.
Желчный пузырь может воспалиться, особенно если присутствуют твердые отложения, известные как желчные камни. Употребление жирной пищи может вызвать приступ желчного пузыря, при котором орган воспаляется и вызывает боль.
Типичные симптомы приступа желчного пузыря включают тошноту и сильную боль в верхней части живота. Эта боль может иррадиировать в спину.
3. Сердечный приступ
Боль в спине может сигнализировать о сердечном приступе, особенно если она сопровождается такими симптомами, как:
- боль в груди
- легкомысленность
- тошнота
- боль в руке, челюсти или шее
- потливость
По данным Американской кардиологической ассоциации, женщины чаще, чем мужчины, испытывают атипичные симптомы сердечного приступа.Они могут включать:
- боль в спине
- давление в верхней части спины
- головокружение
- боль в животе
- одышка
Следует отметить, что у женщин не всегда возникают боли в груди при возникновении проблем с сердцем.
4. Изжога
Боль в спине после еды может возникать из-за изжоги, состояния пищеварения, характеризующегося жгучей болью в груди. По оценкам, более 15 миллионов американцев испытывают изжогу каждый день.
Другие симптомы могут включать в себя кислый вкус во рту, боль в горле и кашель. Определенные продукты могут вызывать симптомы изжоги, в том числе:
- алкоголь
- кофеин
- шоколад
- острая пища
- помидоры
Изжога более двух раз в неделю может указывать на гастроэзофагеальную рефлюксную болезнь (ГЭРБ), которая может привести к язве если не правильно управлять.
5. Почечная инфекция
Почечная инфекция может вызвать боль в спине, а также:
- боль в животе
- кровь в моче
- ощущение жжения при мочеиспускании
- озноб
- лихорадка
- частое мочеиспускание
- тошнота
- срочность мочеиспускания
- рвота
Симптомы обычно присутствуют в течение дня, хотя некоторые люди могут заметить их больше после еды.Любой, кто подозревает, что у них почечная инфекция, должен обратиться за медицинской помощью, чтобы предотвратить осложнения.
6. Панкреатит
Поджелудочная железа – это орган, который участвует в пищеварении и регуляции уровня сахара в крови. Воспаление поджелудочной железы известно как панкреатит. Симптомы включают:
- боль в животе, которая усиливается после еды
- боль в спине
- учащенный пульс
- лихорадка
- тошнота
- рвота
Авторы исследования 2013 года сообщают, что приблизительно 70 процентов случаев панкреатита вызваны длительное употребление алкоголя.
7. Плохая осанка
Плохая осанка является частой причиной болей в спине. Человек, сгорбившийся во время еды, может испытывать эту боль после еды.
Плохая осанка, сидя, стоя или работая за столом, также может привести к болям в спине в любое время дня.
8. Язва
Язва желудка или пищевода может привести к боли, которая распространяется в спину. Другие симптомы язвы включают:
- отрыжка
- вздутие живота
- жгучая боль в животе
- чувство переполнения после еды
- газ
- изжога
- тошнота
Инфекция Helicobacter pylori ( H.pylori ) часто вызывает язвы. Они также могут быть вызваны длительным применением нестероидных противовоспалительных препаратов, таких как ибупрофен (Advil, Motrin) или напроксен натрия (Aleve).
Острая или кислая пища может усугубить симптомы язвы.
Лечение болей в спине после еды зависит от первопричины. Общие методы лечения перечислены ниже.
Диетические изменения
Поделиться на PinterestАлкоголь может вызвать симптомы изжоги, язвы или пищевой непереносимости.Если боль в спине возникает из-за изжоги, язв или пищевой непереносимости, может быть полезно удалить триггерные продукты из рациона.
Триггерные продукты варьируются от человека к человеку, но общие виновники включают в себя:
- алкоголь
- хлеб и глютен
- кофеин
- шоколад
- арахис
- острая пища
- сладкие продукты
- помидоры
Чтобы определить триггер продукты питания, может быть полезно вести пищевой дневник или работать с диетологом.
Лекарства
Лекарства, используемые для лечения болей в спине после еды, могут значительно различаться в зависимости от проблемы.Например:
- Антибиотики могут лечить почечные инфекции и H. pylori инфекции.
- Обезболивающие средства могут контролировать симптомы панкреатита и воспаления желчного пузыря, когда эти случаи легкие.
- Ингибиторы протонной помпы и блокаторы кислоты могут помочь в лечении изжоги, ГЭРБ и язв.
Физическая терапия и физические упражнения
Физиотерапевты могут исправить плохую осанку. Они могут порекомендовать растяжки и упражнения, которые помогут укрепить основные мышцы и поддержать спину и позвоночник.
Упражнения в йоге, пилатесе и тай-чи могут быть особенно полезны.
Другое лечение
Если врач не может определить причину болей в спине после еды, попробуйте общие средства от генерализованной боли в спине. К ним относятся отдых, применение льда и обезболивающие.
Вот несколько советов по предотвращению болей в спине после еды:
- регулярно занимайтесь физическими упражнениями, сохраняя сильные мышцы и предотвращая плохую осанку
- сидя прямо во время еды или сидя за столом, и при необходимости используйте опору для нижней части спины
- , избегая продукты, которые вызывают изжогу и непереносимость
- снижение стресса, чтобы избежать раздражающих язв и способствование мышечному напряжению
- ограничение потребления алкоголя
- избегание жирной, острой или сладкой пищи
- безотлагательное лечение основных заболеваний и инфекций
Любой человек с персистирующим или обострение боли в спине следует поговорить с врачом.
Немедленно обратиться за медицинской помощью, если боль сопровождается такими симптомами, как:
- жгучая боль во время мочеиспускания или другие симптомы мочеиспускания
- черный или смолистый стул, которые указывают на язву
Обратиться в службу неотложной помощи, если боль в спине сопровождается по любому из следующих симптомов сердечного события:
- боль в груди
- головокружение или легкомысленность
- тошнота
- боль в животе, руке, челюсти или шее
- одышка
- потливость
боль в спине после еды обычно является результатом упомянутой боли из другого участка тела, и это не всегда является поводом для беспокойства.
Однако, если боль сохраняется или сопровождается другими симптомами, важно обратиться к врачу.
Большинство причин болей в спине после еды можно легко лечить с помощью лекарств, изменений в образе жизни и диетических модификаций.
Боль в спине часто вызывается мышечным напряжением или артритом в позвоночнике, но она также может быть признаком широкого спектра других причин. Эти причины могут включать давление на нервы в позвоночнике, почечную инфекцию, рак или другие серьезные заболевания. Боль в спине может быть даже признаком сердечного приступа. Боль в спине также может возникать в самые неожиданные моменты, когда вы сидите, делаете шаг или даже после еды.
Если после еды у вас появляются боли в спине, вы можете предположить, что дискомфорт связан с проблемами пищеварения.Это может быть так, но важно посмотреть на все ваши симптомы и любые возможные причины боли.
Спина часто является местом возникновения боли. Упомянутая боль – это боль, которую вы испытываете в той части тела, которая не является источником дискомфорта. Например, сердечный приступ, который является проблемой притока крови к сердечной мышце, может вызвать боль от сердца в спину и в других местах.
Продолжайте читать, чтобы узнать больше о возможных причинах болей в спине после еды.
Язва и изжога
Признаки расстройства пищеварения часто включают боли в животе или реакции, которые включают рвоту или диарею. Однако, в зависимости от состояния, вы можете чувствовать боль в спине.
Язвенная болезнь желудка может вызвать головную боль в спине. Этот тип язвы является болью в желудке или тонкой кишке. Типичные симптомы включают:
- изжога
- боль в животе
- вздутие живота
- газ
Язвы могут быть легкими или довольно болезненными.В более серьезных случаях боль может ощущаться и в спине.
Изжога – еще одно нарушение пищеварения, которое может вызвать боль в спине. Симптомы изжоги, вызванной желудочно-кишечной рефлюксной болезнью (ГЭРБ), включают чувство жжения в груди, кислый вкус во рту и боль в спине.
Поза
Одной из наиболее распространенных причин болей в спине является плохая осанка. Если вы сидите сгорбившись над едой во время еды, вы можете закончить есть с болезненностью в спине.Та же самая боль может развиться, если вы сгорбились за компьютером или большую часть времени вы держите дурачку.
Инфекция почек
Ваши почки расположены рядом с мышцами в средней и нижней части спины. Если у вас инфекция почек, одним из симптомов, которые вы можете заметить, является боль в спине около одной или обеих почек. Другие симптомы, такие как более частое мочеиспускание, ощущение жжения при мочеиспускании и боли в животе, также часто присутствуют. Инфекция почек является потенциально серьезной проблемой со здоровьем и должна лечиться незамедлительно.
Сердечный приступ
Боль в спине может быть признаком сердечного приступа. Другие предупреждающие признаки сердечного события включают:
- боль в груди
- боль в шее, челюсти или руке
- тошнота
- ощущение головокружения
- в поте
Женщины чаще, чем мужчины, не имеют -традиционные симптомы сердечного приступа, такие как боль в спине и шее.
Если боль в спине является вашим единственным симптомом и вы подозреваете, что она вызвана мышечным напряжением, вы можете попробовать отдых и противовоспалительные препараты, такие как ибупрофен (Advil, Motrin), если ваш врач сказал, что можно принимать этот тип лекарства, и посмотрите, почувствуете ли вы себя лучше через несколько дней.Если боль сохраняется в течение недели или дольше или усиливается, обратитесь к врачу.
Если у вас есть другие симптомы наряду с болями в спине, вам следует обратиться к врачу. Это особенно верно, если вы заметили изменения в моче, что указывает на проблемы с почками или смолистый стул, что может означать язву или другое серьезное заболевание.
Инфекция мочевыводящих путей (ИМП) или мочевого пузыря может прогрессировать до инфекции почек, поэтому всегда лучше получить диагноз и лечение, если эти условия присутствуют.Аналогичным образом, язва может повысить риск внутреннего кровотечения, поэтому в скором времени всегда полезно реагировать на симптомы.
Когда боль в спине сопровождается болью в одной или обеих ногах, она обычно вызывается раздражением нервов позвоночника. Вы должны обратиться к врачу, если у вас есть эти симптомы. Они могут порекомендовать различные неинвазивные или инвазивные методы лечения.
Обычное лечение боли в спине включает отдых, лед и противовоспалительные обезболивающие. Проблемы с костно-мышечной системой, такие как разрыв диска, артрит или воспаленные мышцы и сухожилия, также можно лечить с помощью физиотерапии.В физиотерапии вы научитесь различным упражнениям на растяжку и укрепление, которые помогут поддержать и стабилизировать позвоночник. Физическая терапия, а также йога и тай-чи, также могут помочь улучшить вашу осанку.
Когда боль является результатом других основных проблем со здоровьем, лечение будет значительно отличаться. Антибиотики необходимы для лечения почечной инфекции. Антибиотики могут также использоваться для лечения язв, если есть бактериальная инфекция. Другие лекарства от язвы и ГЭРБ включают препараты, которые используются для блокирования или снижения выработки желудочной кислоты.
Большинство причин болей в спине можно устранить, если они не будут полностью излечены. Регулярные физические упражнения, поддержание хорошей осанки и поддержание здорового веса могут помочь предотвратить проблемы со спиной.
Боль в спине после еды, вероятно, вызвана упомянутой болью. Обратите внимание на другие симптомы, которые могут помочь вашему врачу диагностировать ваше состояние.
Если боль в спине вызвана ГЭРБ или язвами, вам может потребоваться изменить образ жизни. К ним могут относиться изменения в вашем рационе питания, снижение веса, физические упражнения или прием лекарств.Вы должны быть в состоянии поддерживать хорошее качество жизни и ограничивать боль в спине и в других местах с помощью лечения и изменения образа жизни.
Если причина вашей боли в спине связана с осанкой или растяжением мышц, профилактика сводится к поддержанию мышц спины сильными и гибкими. Если вы участвовали в физиотерапии, вы должны продолжать делать упражнения и упражнения на растяжку, которые вы изучили. Такие занятия, как йога и тай-чи, также могут помочь с осанкой, мышечным тонизированием и гибкостью.
Предотвращение изжоги и язвенных осложнений в будущем может сводиться к простому отказу от продуктов, вызывающих эти реакции. Возможно, следует избегать жирной, жирной и острой пищи или сводить ее к минимуму. Кислые и содержащие кофеин напитки также негативно влияют на некоторых людей с ГЭРБ. Вам также может понадобиться избегать или ограничивать потребление алкоголя.
Понимание причин и способов лечения
 Вам может быть интересно, как вы можете испытывать боль в спине после еды, так как такая боль обычно вызывается травмой мышц. И ты был бы прав. Тем не менее, боль в спине может быть симптомом основного состояния здоровья, существующего в другом месте. По этой причине боль в спине часто называют «упомянутой болью». Давайте узнаем о причинах болей в спине после еды и способах предотвращения этого заболевания.
Вам может быть интересно, как вы можете испытывать боль в спине после еды, так как такая боль обычно вызывается травмой мышц. И ты был бы прав. Тем не менее, боль в спине может быть симптомом основного состояния здоровья, существующего в другом месте. По этой причине боль в спине часто называют «упомянутой болью». Давайте узнаем о причинах болей в спине после еды и способах предотвращения этого заболевания.
Что вызывает боль в спине после еды?
Боль в спине после еды или боль в спине во время еды может быть причиной для беспокойства, когда она не связана с мышечным напряжением или проблемами с суставами.Думайте о боли в спине как о контрольной точке из-за проблемы с другим регионом, таким как сердце, почки или пищеварительный тракт. Чтобы определить точную причину болей в спине после еды, обратите внимание на другие признаки и симптомы.
1. Чувствительность к еде
В зависимости от типа пищи, которую вы потребляете, у вас может быть чувствительность или аллергия, которая вызывает реакцию на боль в спине. Продукты, которые могут вызвать воспаление и боль в пояснице после еды, включают красное мясо, молочные продукты и арахис.Хлеб и сахарные продукты могут быть источником боли в спине, связанной с воспалением суставов. При чрезмерном потреблении орехов боль в пояснице после еды может быть связана с камнями в почках.
2. Диарея
Пищеварительные проблемы с острой или жирной пищей могут вызвать серьезные проблемы с диареей, и боль в пояснице после еды может быть симптомом. Важно отметить любые другие симптомы, так как эти два состояния также могут быть симптомами другой проблемы со здоровьем. Сама еда также может быть причиной того, что недоваренная пища, такая как яйца, может содержать вредные бактерии.
3. Поза
Нам всем сказали, что наши старшие сидят прямо за столом. Это было не столько для критики нашей осанки, сколько для предотвращения таких проблем, как боль в спине после еды. Расстояние от тарелки до рта иногда может потребовать от вас наклониться над краем стола, чтобы избежать утечки. Мы можем настолько зациклиться на наших привычках в еде, что не осознаем, что сгорбились.
4. Изжога
Поскольку изжога может быть связана с несколькими проблемами пищеварения, вполне возможно, что боль в спине после еды является лишь симптомом этого состояния.Боль может ощущаться в середине спины, а иногда сопровождается жжением или мерзким вкусом во рту.
5. Язвы
Небольшая рана или разрыв на слизистой оболочке желудка или тонкого кишечника могут вызвать боль в спине, особенно после еды. Боль от язвы может быть легкой или сильной, в зависимости от степени раздражения. Язвенная боль в животе и спине может также наблюдаться с ощущением жжения или тошноты и рвоты.
6.Проблемы с почками
Любые проблемы с нашими почками могут привести к боли в спине, так как они расположены в нижней и средней части нашей спины. Проблемы с почками могут быть вызваны почечными камнями, инфекцией или даже травмой почки.
7. Аппендицит
Если ваша боль в пояснице после еды сильная и сопровождается диареей, у вас может быть воспаленное приложение. Аппендицит требует немедленной медицинской помощи. Боль в спине и диарея могут сопровождаться ознобом, лихорадкой и болью в животе.
8. Проблемы с желчным пузырем
Наш желчный пузырь играет важную роль в нашем пищеварительном процессе, но многие медицинские работники не считают его таким важным органом, как печень или почки. По этой причине ваш врач может порекомендовать удалить желчный пузырь из-за болезни или серьезного повреждения. Боль в спине после еды, особенно в нижней части спины, может сигнализировать о проблеме с желчным пузырем. Вы также можете испытывать тошноту, расстройство желудка и боль в груди.
9. Панкреатит
Боль в спине после еды, которая исходит от боли в животе, может быть симптомом панкреатита. Это воспаление поджелудочной железы может быть вызвано желчными камнями, чрезмерным употреблением алкоголя или перееданием. Сопутствующие симптомы могут включать тошноту и рвоту, учащенный пульс и лихорадку.
10. Сердечный приступ
Более распространенным признаком сердечного приступа у женщин является боль в спине. Боль часто возникает после еды, а также может повлиять на шею и линию подбородка.Другие симптомы сердечного приступа включают вздутие живота, тошнота, головокружение и чрезмерное потоотделение.
Похожие статьи: Боль в пояснице на левой стороне
Боль в спине после еды Лечение и профилактика
Если после еды вы испытываете боль в спине, обязательно обратите внимание на любые сопутствующие симптомы. Определенные основные состояния здоровья требуют немедленной медицинской помощи. В противном случае вы можете облегчить боль в спине с помощью покоя и холодного компресса.При непосредственном лечении причины вы можете предотвратить боль в спине после еды. Другие профилактические меры включают в себя:
- Поддержание здорового питания
- регулярно заниматься спортом
- Использование трав для придания аромата пище
- Как избежать триггеров чувствительности к пище
- Ограничение острой и жирной пищи, кофеина и обработанной пищи
- Избегать сырых яиц и сырого мяса
- Ответственно употребляет алкоголь
- Снижение стресса
Чтобы сузить здоровую пищу, которая может вызывать боль в спине после еды, некоторые диетологи предлагают проверить вашу систему.Робин Барри Кайден, зарегистрированный диетолог в Нью-Йорке, сказал, что для предотвращения воспаления пациенты могут хотеть избегать помидоров, баклажанов, белого картофеля и перца.
«Никаких исследований это не подтверждает», – отметил Кайден в интервью Everyday Health . «Чтобы выяснить, способствуют ли эти овощи воспалению на вашем теле, не ешьте их в течение двух недель и посмотрите, исчезнут ли ваши симптомы – так же, как вы должны поступать с любой другой потенциально чувствительной пищей.
Боль в спине после еды: рекомендованная боль
Боль в спине после еды может быть раздражающей, если не серьезной причиной для беспокойства. Если вы испытываете боль в верхних или нижних отделах спины, важно отметить любые сопутствующие симптомы, чтобы лучше понять причину. Боль может быть вызвана раздражением пищеварительного тракта или может быть признаком проблемного органа. Боль в спине после еды, вызванная почками, поджелудочной железой или желчным пузырем, может потребовать немедленной медицинской помощи.Есть способы предотвратить боль в спине после еды.
Источники:
«Почему у меня болит спина после еды?» Healthline; http://www.healthline.com/health/back-pain-after-eating#overview1, последний доступ: 18 апреля 2017 года.
«Боли в спине после еды? Прочитайте это, ”Центр Здоровья Боли в спине; http://www.backpainhc.com/back-pain-after-eating/, последний доступ 18 апреля 2017 г.
Петрос Р., «Боль в спине после еды», Livestrong, 16 августа 2013 г .; HTTP: // WWW.livestrong.com/article/287883-back-pain-after-eating/, последний доступ 18 апреля 2017 г.
Апполд, К. «Что вы едите, может помочь справиться с болью в спине», Здоровье на каждый день; http://www.everydayhealth.com/news/can-good-diet-fight-back-pain/, последний доступ 18 апреля 2017 г.
Боль в спине во время и после еды
000Введите условие поиска для поиска по сайту Поиск
- Наша история
- Альфред Фогель
- Наша философия
- Наш бренд
- Наша продукция
- Получите совет здоровья Популярные темы
- Эхинацея – найти правильный продукт для вас
- 3 большие преимущества для здоровья бузины
- Борьба с простудой и гриппом с эхинацеей
- Откройте для себя наши продукты
- Просмотр и покупка
- Где купить локально
- Echinaforce 50 мл и 100 мл
- Nature-C
- таблеток Echinaforce (120)
- BioSnacky Ростки люцерны
- Echinaforce Спрей от ангины
- Здоровое питание
- Здоровые рецепты
- Ингредиенты
- Витамины и минералы
- Какие продукты лучше всего есть зимой?
- Все блоги о еде
- Будьте активны Готовы стать активными?
- Бег
- Велоспорт
- тренировок
- Получить активные блоги
- supportПоддержка клиента
- logBlog
- hopМагазин онлайн
- asКорзина


















 Предоставлено:
Предоставлено: Некоторые обезболивающие предлагают быстрое облегчение, которое длится в течение короткого времени. Это так называемые обезболивающие средства короткого действия. Обезболивающие средства длительного действия (также называемые обезболивающими средствами медленного высвобождения) медленнее контролируют боль, но действуют в течение более длительного времени.
Некоторые обезболивающие предлагают быстрое облегчение, которое длится в течение короткого времени. Это так называемые обезболивающие средства короткого действия. Обезболивающие средства длительного действия (также называемые обезболивающими средствами медленного высвобождения) медленнее контролируют боль, но действуют в течение более длительного времени. Опиоиды имеют дело со специфическими опиоидными рецепторами в организме, которые в основном расположены в мозге и позвоночнике. Много пероральных опиоидов используются при лечении хронической боли. Интеграция опиоидов с другими обезболивающими препаратами, такими как парацетамол и НПВП, включает в себя боль в различных рецепторах.Это обычно снижает ваши потребности в опиоидах примерно на 30%, что приводит к улучшению обезболивания и снижению риска побочных эффектов.
Опиоиды имеют дело со специфическими опиоидными рецепторами в организме, которые в основном расположены в мозге и позвоночнике. Много пероральных опиоидов используются при лечении хронической боли. Интеграция опиоидов с другими обезболивающими препаратами, такими как парацетамол и НПВП, включает в себя боль в различных рецепторах.Это обычно снижает ваши потребности в опиоидах примерно на 30%, что приводит к улучшению обезболивания и снижению риска побочных эффектов.



 Стопа состоит из костей и суставов и для человека является опорой при ходьбе. Из-за постоянных физических нагрузок у людей появляется боль под пальцами ног. Многие врачи предполагают, что главной причиной появления боли в стопе является ношение некачественной и неудобной обуви. Женщины, которые постоянно носят туфли на высоких каблуках, более всего подвержены развитию патологических процессов и деформации.
Стопа состоит из костей и суставов и для человека является опорой при ходьбе. Из-за постоянных физических нагрузок у людей появляется боль под пальцами ног. Многие врачи предполагают, что главной причиной появления боли в стопе является ношение некачественной и неудобной обуви. Женщины, которые постоянно носят туфли на высоких каблуках, более всего подвержены развитию патологических процессов и деформации. Если у человека болит стопа снизу возле пальцев, то ему в первую очередь нужно выяснить причину появления дискомфорта. Спровоцировать возникновение болевого синдрома могут следующие патологии:
Если у человека болит стопа снизу возле пальцев, то ему в первую очередь нужно выяснить причину появления дискомфорта. Спровоцировать возникновение болевого синдрома могут следующие патологии: После установления точного диагноза врач назначает комплексное лечение. Оно, как правило, определяется исходя из стадии заболевания и его характера. Если причиной того, что на ноге начал болеть великий палец является вросший ноготь, то в этом случае пациенту будет проведено оперативное лечение. При остеопорозе больным назначается гормональная терапия, прописываются препараты кальция и витаминно-минеральные комплексы. Проблема плоскостопия решается посредством ортопедических стелек или специальной обуви. Если болевой синдром в стопе появился на фоне защемления нервов, то лечить таких пациентов будут мануальные терапевты. Также при этой проблеме необходимо регулярно делать упражнения из курса лечебной физкультуры.
После установления точного диагноза врач назначает комплексное лечение. Оно, как правило, определяется исходя из стадии заболевания и его характера. Если причиной того, что на ноге начал болеть великий палец является вросший ноготь, то в этом случае пациенту будет проведено оперативное лечение. При остеопорозе больным назначается гормональная терапия, прописываются препараты кальция и витаминно-минеральные комплексы. Проблема плоскостопия решается посредством ортопедических стелек или специальной обуви. Если болевой синдром в стопе появился на фоне защемления нервов, то лечить таких пациентов будут мануальные терапевты. Также при этой проблеме необходимо регулярно делать упражнения из курса лечебной физкультуры. Чтобы предотвратить развитие болевого синдрома в стопах, люди должны не лениться и своевременно проводить профилактику патологических процессов. В первую очередь следует заменить неудобную обувь на ортопедическую. Женщины, которые заботятся о своем здоровье, просто обязаны отказаться от высоких каблуков и узких носков. Стопы каждый человек должен содержать в чистоте. Для этого достаточно ежедневно проводить гигиенические процедуры, после которых рекомендуется наносить на ступни смягчающие крема.
Чтобы предотвратить развитие болевого синдрома в стопах, люди должны не лениться и своевременно проводить профилактику патологических процессов. В первую очередь следует заменить неудобную обувь на ортопедическую. Женщины, которые заботятся о своем здоровье, просто обязаны отказаться от высоких каблуков и узких носков. Стопы каждый человек должен содержать в чистоте. Для этого достаточно ежедневно проводить гигиенические процедуры, после которых рекомендуется наносить на ступни смягчающие крема. Иррадиирущий болевой синдром вызывает определенные трудности при диагностике. Поражение разных органов биологической системы сопровождается многообразными по интенсивности, но однотипными по месту локализации неприятными ощущениями.
Иррадиирущий болевой синдром вызывает определенные трудности при диагностике. Поражение разных органов биологической системы сопровождается многообразными по интенсивности, но однотипными по месту локализации неприятными ощущениями. Научного объяснения отличия разных видов боли не существует. Но любой человек на подсознательном уровне определит, какую боль чувствует.
Научного объяснения отличия разных видов боли не существует. Но любой человек на подсознательном уровне определит, какую боль чувствует. Воспаление нижних дыхательных путей по причине острой вирусной инфекции часто сопровождается болезненностью в грудной клетке. Помимо болевых ощущений пациент получает кашель, хриплый и лающий голос, высокую температуру.
Воспаление нижних дыхательных путей по причине острой вирусной инфекции часто сопровождается болезненностью в грудной клетке. Помимо болевых ощущений пациент получает кашель, хриплый и лающий голос, высокую температуру. Патологии пищевода – одна из наиболее часто встречающихся причин боли, которая чувствуется в районе груди. Желудок также может являться локализацией таких болевых ощущений.
Патологии пищевода – одна из наиболее часто встречающихся причин боли, которая чувствуется в районе груди. Желудок также может являться локализацией таких болевых ощущений. Срочная помощь квалифицированного специалиста необходима:
Срочная помощь квалифицированного специалиста необходима: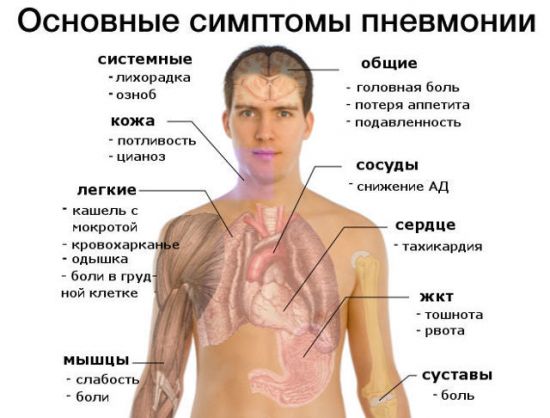




 [7], [8], [9], [10], [11], [12], [13], [14], [15], [16]
[7], [8], [9], [10], [11], [12], [13], [14], [15], [16]
 Перед лечением межребеной невралгии народными средствами необходимо получить разрешение лечащего врача. Такие ограничения обусловлены фармацевтической несовместимостью некоторых лекарственных трав с активными веществам медикаментов.
Перед лечением межребеной невралгии народными средствами необходимо получить разрешение лечащего врача. Такие ограничения обусловлены фармацевтической несовместимостью некоторых лекарственных трав с активными веществам медикаментов. Невралгия у большинства пациентов протекает с чередованием периодов ремиссии и обострения. В последнем случае не рекомендуется прибегать к нетрадиционной медицине, потому как народные средства могут навредить организму и спровоцировать развитие осложнений.
Невралгия у большинства пациентов протекает с чередованием периодов ремиссии и обострения. В последнем случае не рекомендуется прибегать к нетрадиционной медицине, потому как народные средства могут навредить организму и спровоцировать развитие осложнений.


 Для устранения боли при межреберной невралгии можно ставить горчичники. Допускается приобретение средства на пористой бумаге в аптеке или самостоятельное приготовление.
Для устранения боли при межреберной невралгии можно ставить горчичники. Допускается приобретение средства на пористой бумаге в аптеке или самостоятельное приготовление. Аппликатор Кузнецова помогает улучшить микроциркуляцию тканей. Благодаря усиленному кровоснабжению нервные окончания начинают регенерироваться.
Аппликатор Кузнецова помогает улучшить микроциркуляцию тканей. Благодаря усиленному кровоснабжению нервные окончания начинают регенерироваться. Существуют следующие противопоказания к походу в баню при наличии межреберной невралгии:
Существуют следующие противопоказания к походу в баню при наличии межреберной невралгии: При использовании народных средств категорически запрещается самостоятельно останавливать прием медикаментов или физиолечение. Методы нетрадиционной медицины применяют на практике как вспомогательную терапию для облегчения симптомов межреберной невралгии.
При использовании народных средств категорически запрещается самостоятельно останавливать прием медикаментов или физиолечение. Методы нетрадиционной медицины применяют на практике как вспомогательную терапию для облегчения симптомов межреберной невралгии.
 Межреберная невралгия лечение в домашних условиях подразумевает под собой комплексный подход к решению проблемы. Для установки диагноза изначально нужно определить причину возникновения болезненных ощущенных в области груди и ребрах. Именно поэтому нужно посетить невролога для проведения осмотра и постановки диагноза.
Межреберная невралгия лечение в домашних условиях подразумевает под собой комплексный подход к решению проблемы. Для установки диагноза изначально нужно определить причину возникновения болезненных ощущенных в области груди и ребрах. Именно поэтому нужно посетить невролога для проведения осмотра и постановки диагноза.




















 Загрузка…
Загрузка…
 Обычно головная боль после посещения стоматолога появляется по следующим причинам:
Обычно головная боль после посещения стоматолога появляется по следующим причинам: Побочные эффекты при использовании обезболивающих препаратов проявляются при совмещении разных методов анестезии.
Побочные эффекты при использовании обезболивающих препаратов проявляются при совмещении разных методов анестезии. При хирургическом удалении зубов опытные стоматологи часто травмируют окружающие мягкие ткани.
При хирургическом удалении зубов опытные стоматологи часто травмируют окружающие мягкие ткани. 
 От причины зависит рекомендованный способ устранения симптоматики:
От причины зависит рекомендованный способ устранения симптоматики: Для предотвращения осложнений следует соблюдать рекомендации относительно чистки зубов, приема еды и напитков.
Для предотвращения осложнений следует соблюдать рекомендации относительно чистки зубов, приема еды и напитков.

















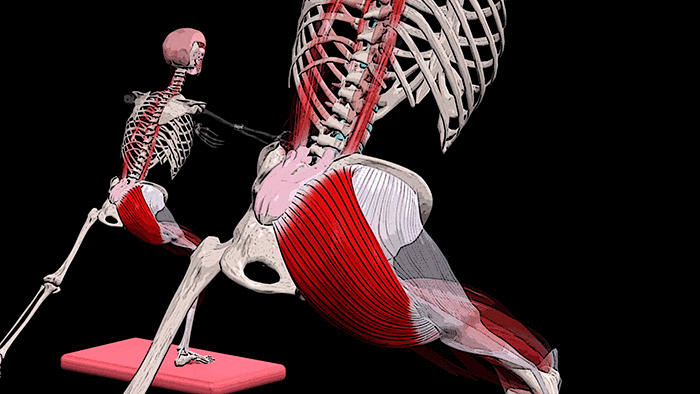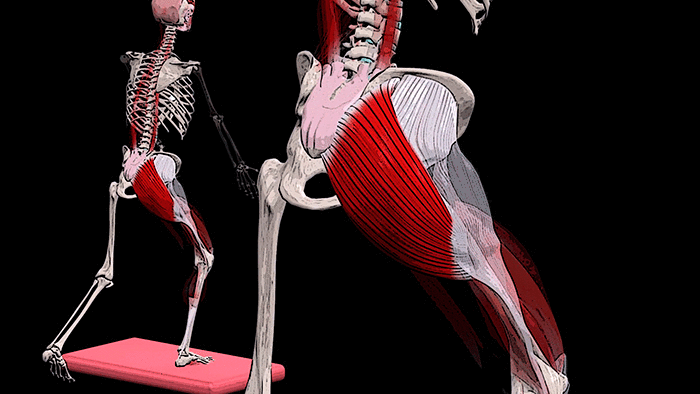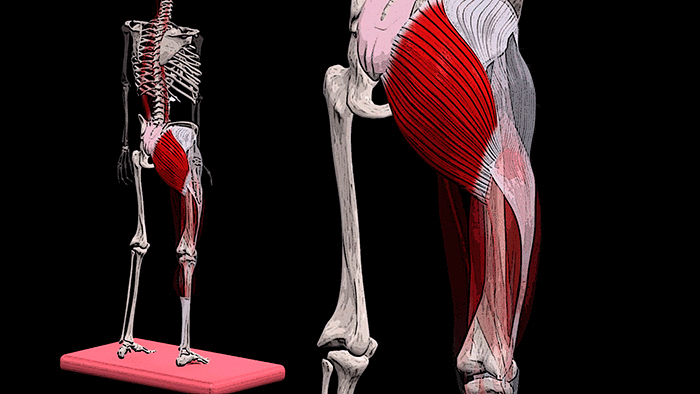



 Ягодичные мышцы, плотно покрытые фасцией, формируют характерные овальные зоны ниже спины. Эти мускулы позволяют держать корпус вертикально, передвигаться на двух ногах, сидеть. Слой подкожной клетчатки имеет хорошее развитие, вследствие чего кожа здесь плотная, напряженная.
Ягодичные мышцы, плотно покрытые фасцией, формируют характерные овальные зоны ниже спины. Эти мускулы позволяют держать корпус вертикально, передвигаться на двух ногах, сидеть. Слой подкожной клетчатки имеет хорошее развитие, вследствие чего кожа здесь плотная, напряженная. Самый крупный и выделяющийся из ягодичных мускулов по-латински называется m. gluteus maximus. Имеет форму ромба и локализуется поверх других мускулов ягодичной зоны. Принимает наибольшее участие в удержании тела вертикально и разгибании бедренной части, а также отвечает за габариты «пятой точки».
Самый крупный и выделяющийся из ягодичных мускулов по-латински называется m. gluteus maximus. Имеет форму ромба и локализуется поверх других мускулов ягодичной зоны. Принимает наибольшее участие в удержании тела вертикально и разгибании бедренной части, а также отвечает за габариты «пятой точки». Средняя ягодичная мышца (m. gluteus medius) пролегает на латеральной тазовой поверхности. Берет начало от внешней части подвздошной кости. Ее волокна объединяются в сухожильный пучок с прикреплением сбоку сустава бедра. Мускул невелик по габаритам, располагается латерально сверху большого ягодичного массива, частично скрываясь под ним. Увидеть его можно сбоку либо сзади.
Средняя ягодичная мышца (m. gluteus medius) пролегает на латеральной тазовой поверхности. Берет начало от внешней части подвздошной кости. Ее волокна объединяются в сухожильный пучок с прикреплением сбоку сустава бедра. Мускул невелик по габаритам, располагается латерально сверху большого ягодичного массива, частично скрываясь под ним. Увидеть его можно сбоку либо сзади. Расположение самой малой из ягодичных мышц (m. gluteus minimus) таково, что визуально она не заметна. Малый мускул находится в боковой зоне под большим и средним массивами. Стартует меж нижней и передней линиями ягодиц перед подвздошной костью. Сзади эта мышца, пролегая от мускульной массы седалища, закрепляется на сочленении таза и бедра. Она нужна для отведения конечности вбок.
Расположение самой малой из ягодичных мышц (m. gluteus minimus) таково, что визуально она не заметна. Малый мускул находится в боковой зоне под большим и средним массивами. Стартует меж нижней и передней линиями ягодиц перед подвздошной костью. Сзади эта мышца, пролегая от мускульной массы седалища, закрепляется на сочленении таза и бедра. Она нужна для отведения конечности вбок. Недостаток массы мускулов ягодиц выглядит не эстетично и обозначает их слабость, что приводит к низким результатам при выполнении тренировок для конечностей: приседов, прыжков, беге.
Недостаток массы мускулов ягодиц выглядит не эстетично и обозначает их слабость, что приводит к низким результатам при выполнении тренировок для конечностей: приседов, прыжков, беге.














 Мужчины выносливее женщин и могут переносить значительные нагрузки и сильнее напрягать мышцы во время тренировок. У женщин в организме меньше норадреналина и тестостерона, поэтому они не могут выполнять такие же силовые упражнения, как мужчины.
Мужчины выносливее женщин и могут переносить значительные нагрузки и сильнее напрягать мышцы во время тренировок. У женщин в организме меньше норадреналина и тестостерона, поэтому они не могут выполнять такие же силовые упражнения, как мужчины.











 КАТЕГОРИИ
КАТЕГОРИИ 










 Если болит спина в области поясницы, то купировать боль можно Капсикамом. Но чем лечить и в чем причина болей сможет подсказать только врач после сдачи анализов.
Если болит спина в области поясницы, то купировать боль можно Капсикамом. Но чем лечить и в чем причина болей сможет подсказать только врач после сдачи анализов.









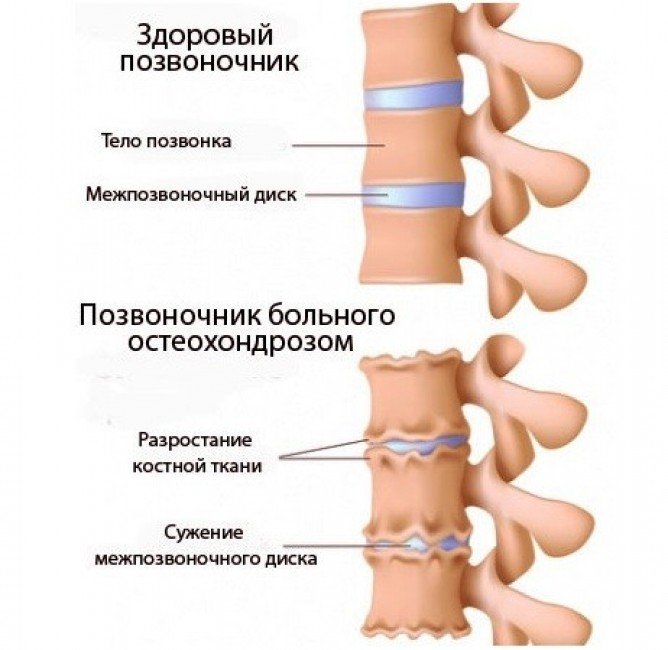



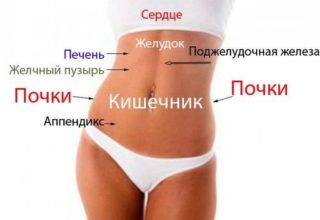


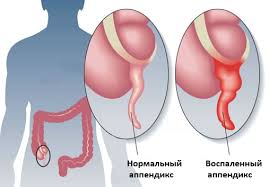
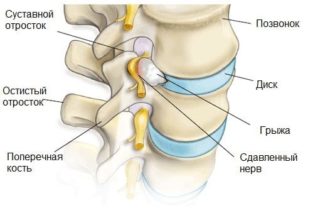













 Болевой синдром при подобных патологиях носит интенсивный характер, отдает в ягодицу и правую ногу, сопровождается нарушениями чувствительности кожных покровов, онемением конечностей и другими неврологическими нарушениями.
Болевой синдром при подобных патологиях носит интенсивный характер, отдает в ягодицу и правую ногу, сопровождается нарушениями чувствительности кожных покровов, онемением конечностей и другими неврологическими нарушениями. Воспаление червеобразного отростка слепой кишки, или аппендицит начинается остро, причем основным проявлением выступает болевой синдром.
Воспаление червеобразного отростка слепой кишки, или аппендицит начинается остро, причем основным проявлением выступает болевой синдром. В проекции поясничного отдела у женщин расположен правый яичник, маточная труба и часть матки, поэтому боли могут возникать при патологических процессах (воспаления, инфекции, новообразования) в репродуктивных органах.
В проекции поясничного отдела у женщин расположен правый яичник, маточная труба и часть матки, поэтому боли могут возникать при патологических процессах (воспаления, инфекции, новообразования) в репродуктивных органах. Травмы поясничного отдела – еще одна распространенная причина болей в этой части спины. Интенсивность болевого синдрома зависит от характера полученной травмы, а в качестве дополнительных симптомов выступает отечность мягких тканей, синяки и гематомы, иногда нарушение целостности кожных покровов.
Травмы поясничного отдела – еще одна распространенная причина болей в этой части спины. Интенсивность болевого синдрома зависит от характера полученной травмы, а в качестве дополнительных симптомов выступает отечность мягких тканей, синяки и гематомы, иногда нарушение целостности кожных покровов.