Болит шея и голова и хрустит шея: ТОП 6 причин, почему болит и хрустит шея
Болит голова и шея хрустит шея
Хруст при попытке осуществить поворот головы встречается у каждого второго человека. Иногда хрустит шея в норме, тогда никакой сопутствующей симптоматики не наблюдается.
Важно: хруст сигнализирует, что организм не в порядке, часто говорит о какой-либо патологии.

Звуковое явление приносит неприятное ощущение дискомфорта, боль.
Иногда никаких симптомов не возникает.
В любой ситуации, xруст в шее является сигналом для посещения врача и возможно изменения образа жизни. Подробнее данный симптом мы рассмотрим в этой статье.
Уделите 7 – 8 минут Вашего времени и узнайте, как избавиться от симптома.
Строение шейного отдела
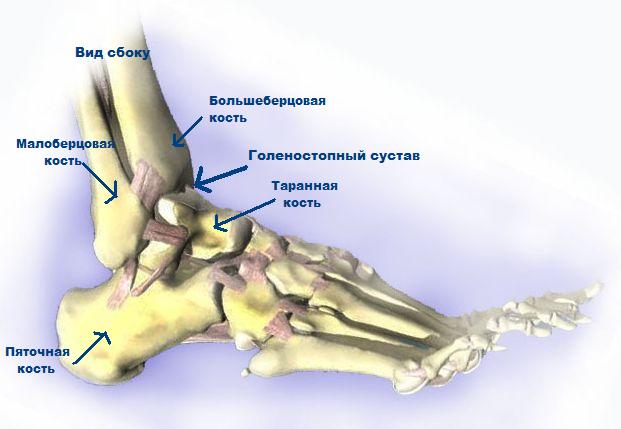
Всем известно, шея является жизненно важной анатомической областью организма человека. Костный каркас образован 7 структурными единицами – позвонками, которые составляют данный отдел. Это верхняя и самая подвижная часть позвоночника.
Первые два шейных позвонка отличаются от остальных и имеют свои особенности, они называются атлант и аксис. С помощью них черепная коробка соединяется с позвоночником.
Важно! За счет этих позвонков осуществляются наклоны и повороты головы.
Все позвонки человека имеют одинаковое строение. Основная функция всего позвоночного столба – опора головы и защита спинного мозга.
Каждый позвонок состоит из тела и дуги с отростками: суставными, поперечными и остистым.
Отличием шейного отдела от остальных частей позвоночника является то, что в поперечных отростках имеются отверстия, тела позвонков овальные и меньшего размера, чем в других отделах. У атланта тело отсутствует.
Шейный отдел позвоночного столба чрезвычайно подвижен, с помощью него могут выполняться движения:
- сгибательные, разгибательные движения головы;
- наклоны в правую и левую стороны головой;
- круговые движения.
Важными структурами, находящимися около костных образований являются мышцы, связочный аппарат, суставы.

На шестом позвонке есть небольшой бугорок, который называется сонным. К нему прилегает одноименная артерия.
Шейный отдел, как и другие, части позвоночника несет свою функцию и чрезвычайно важен для организма, рядом с ним располагаются важные анатомические структуры, крупные сосуды, нервы. Повреждение шеи чрезвычайно опасно для организма из-за близко расположенных внутренних органов, крупных сосудов, нервных стволов, от которых зависит жизнь организма. Важно сохранение здоровья шейной части и всего позвоночника.
Причины хруста в шее
Возникновение хруста в шее бывает следствием различных заболеваний позвоночника, редко встречается и в норме.
Он может быть физиологическим и патологическим.
В норме это звуковое явление встречается у спортсменов, при недостаточном разогреве мышц, у новорожденных детей, при недостаточном количестве суставной жидкости, через некоторое время самостоятельно проходит.
При здоровом шейном отделе позвоночника, хруст возникает, если действовать на межпозвоночные суставы сильнее, чем может выдержать мышечная ткань и связки. Это происходит при длительном напряжении шейного отдела, например при длительной работе за компьютером.

Мышцы спазмируются, повороты вызывают хруст. При длительно расслабленном состоянии шеи, тоже возможно появление этого звука.
В данных ситуациях, чтобы избежать возникновения хруста следует:
- в течение дня выполнять гимнастику на шейный отдел;
- стараться менять положение головы, чтобы снизить нагрузку на шею.
Эти правила помогут избавиться от появления неприятного звука при движениях головой, избавят от лишнего дискомфорта.
Ненормальный хруст появляется при заболеваниях позвоночника.
Одна из распространённых причин – это остеохондроз верхней части позвоночника.
Происходит постепенное изменение, выпячивание, повреждение диска, который находится между позвонками. Теряется способность к амортизации, промежуток между позвонками уменьшается. Костные поверхности трутся друг о друга, происходит сужение просвета сосудов.
Важно! Звук в шее вызывает сильные болезненные ощущения при патологии.
Спондилолистез способен вызывать этот звук при движении в разные стороны головы. При заболевании, позвонки меняют расположение относительно один другого. Чаще патология поражает 4 и 5 позвонки. При спондилоартрозе в шее может возникать хруст. Это заболевание характеризуется излишним образованием костной ткани на позвонках и переход ее внутрь хряща.
Происходят изменения в сторону уменьшения просвета канала, в котором находится спинной мозг. Нарушается строение кровеносных сосудов и нервных волокон, расположенных рядом, симптом сопровождается болью.
При межпозвонковой грыже шейного отдела во время поворота головы слышен хруст. Искривление позвоночника способствует появлению щелчков, треска в шее. При диффузных заболеваниях соединительной ткани, может происходить повреждение шейного отдела.
Любая патология позвоночного столба может привести к возникновению хруста в шейном отделе. Главное вовремя обратить внимание на проблему. Сначала она будет без сопутствующей симптоматики, затем, при прогрессировании болезни, появятся осложнения.
Хруст может возникнуть при разных причинах, но обратиться к врачу и провести диагностику нужно обязательно. Если выявится заболевание позвоночного столба, требуется немедленное комплексное лечение.
Помните! Прогрессирование болезни приводит к осложнениям и необратимым последствиям.
Подробнее с причинами хруста в шее, вы можете ознакомиться в следующем видео:
Симптомы
Иногда хруст не доставляет дискомфорта и неприятных ощущений человеку.
Он периодически возникает и самостоятельно проходит без дополнительных проявлений.
Данная ситуация свойственна физиологическому звуку. Она не требует специфического лечения.

При заболеваниях верхней части позвоночного столба, хруст сопровождается дополнительными симптомами.
Они возникают в разный временной интервал: могут предшествовать, появляются во время или после звукового явления в шее. При заболеваниях спины хруст, как правило, сопровождается дискомфортом, неприятными ощущениями иногда сильным болевым синдромом.
Характеристики боли:
- тянущая, ноющая, колющая, простреливающая, пульсирующая;
- распространение боли на одну или две стороны, опоясывание;
- иррадиация на руки, грудь, затылочную область;
- приступообразная или постоянная;
- при попытке поворота, наклона головы, болезненные ощущения усиливаются.
При сдавливании корешков спинномозговых нервов, развиваются онемение и нарушение температурной, тактильной чувствительности кожи.
Усиливается потоотделение, развивается бледность кожных покровов. При прогрессировании давления на нервные волокна, развивается парез верхних конечностей.
Внимание! Если не предпринимать мер, возможно развитие паралича.
Для любой патологии шеи, характерны следующие симптомы:
- артериальная гипертония;
- боли в области головы;
- кратковременная потеря сознания;
- ощущение слабости и головокружения;
- шум, звон в ушах;
- зрительные нарушения;
- чувство тошноты, иногда рвота;
- нарушение чувствительности в верхних конечностях.
При возникновении сопутствующей симптоматики, можно заподозрить патологию шейного отдела позвоночного столба. Часто она обнаруживается при обследовании. Самостоятельно лечением заниматься не стоит. Лучше сразу обратиться к врачу за консультацией.
Важно провести диагностику заболевания и назначить грамотную терапию. Без лечения развиваются тяжелые осложнения, которые могут привести к полному параличу верхних конечностей и гипоксии головного мозга.
Диагностика
Хруст может возникнуть в любой части шеи. При появлении звука, нужно немедленно обратиться к неврологу, терапевту или ортопеду, нейрохирургу. Врач поставит правильный диагноз и поможет справиться с заболеванием.
Диагностика начинается с опроса больного, при котором выясняются причины болезни. Это может быть сидячий образ жизни, длительное время нахождение в одной позе, наличие искривления позвоночного столба или уже имеющиеся заболевания.

Затем врач проводит осмотр. Во время него обследуется позвоночник, выявляется нарушение осанки, спазм мышечной ткани.
При необходимости, специалист назначает дополнительные методы обследования. Для обнаружения активного воспалительного процесса в костной или мышечной ткани применяется общий анализ крови. Показателем является повышение скорости оседания эритроцитов и увеличение количества лейкоцитов. Определяются маркеры диффузных заболеваний соединительной ткани, которые повреждают позвоночный столб.
Основную роль в выявлении заболеваний позвоночника играют инструментальные методы. С помощью них визуализируется очаг болезни, определяется стадия.
Помните! Точный и правильный диагноз невозможен без инструментального исследования.
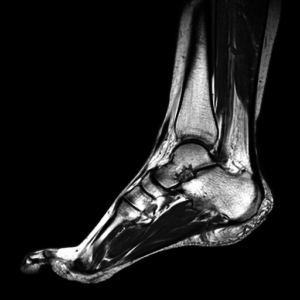
Рентгенография шейной части выполняется в двух видах: прямом и боковом. Это исследование позволяет оценить поражение костной ткани и изменения в нормальных структурах только на стадии прогрессирования заболевания. В начале болезни обычный рентгеновский снимок не покажет изменений, нужны более точные методики.
Компьютерная томография является подвидом рентгенологического исследования, снимки осуществляются послойно. Получается изображение костных структур.
Заболевания позвоночного столба в шейном отделе выявляются на ранних стадиях, когда изменения в позвонках минимальны. Это основная методика для определения проблем позвоночного столба. На томограммах хорошо виден остеохондроз, протрузии, межпозвонковые грыжи.
Магнитно-резонансная томография – данная методика позволяет оценить костные структуры и окружающие мягкие ткани. На изображении будут видны костные ткани с минимальными изменениями. Преимуществом такого исследования является то, что патологический процесс виден на ранних стадиях, отображаются поражения окружающих тканей и активные воспалительные процессы.

Ультразвуковая доплерография показывает состояние сосудов шеи – сонных и позвоночных артерий, позволяет обнаружить сдавливание данных структур. Метод чрезвычайно важен, так как сосуды идут к головному мозгу. Нарушение кровообращения может привести к кислородному голоданию.
Лечение
Существует несколько способов лечения болезней, которые повлекли за собой появления хруста в шее. Самыми действенными являются комбинированные методы терапии. Как их сочетать и какие применить в каждом конкретном случае, способен определить только врач.
Медикаментозная терапия
При воспалительных заболеваниях шейного отдела, выраженном болевом синдроме, назначаются нестероидные противовоспалительные средства. Это могут быть мази и таблетированные формы при незначительной боли. При выраженной боли применяются инъекции лекарственных средств.
К НПВС относятся Кетонал, Диклофенак, Мелоксикам. После курса использования этих лекарств уходит отек, воспаление, снимается болевой синдром.
Если причина хруста в шейном отделе – спазм мышц, то применяются миорелаксанты, они расслабляют мускулатуру. К этим препаратам относятся Мидокалм, Сирдалуд.
При заболеваниях суставов позвонков нужно принимать хондропротекторы – Терафлекс, Хондроксид.
При небольшом количестве синовиальной жидкости, назначается Синвикс, который стимулирует ее выработку.
Если болевой синдром ярко выражен, применяют новокаиновую блокаду. Этот метод используется с осторожностью и проводится исключительно врачом. Наступает заметное облегчение и человек начинает думать, что он здоров. Но это обманчиво, блокада снимает боль, но не убирает болезнь.
ЛФК
При различных заболеваниях шейного отдела позвоночника хорошо помогает гимнастика.
Применять ее нужно только в комплексе с другими методами. Существует несколько упражнений для расслабления и укрепления шейных мышц. Например, поочередные наклоны головы влево и вправо, повороты применяются при болезнях шейной части позвоночника.

Техника выполнения упражнений:
Сделайте несколько поворотов шеи вправо и влево.
Движения плавные, аккуратные.
Во время выполнения упражнений следите за дыханием:
Вдох – в одну сторону, выдох – прямо;
Выдох – поворот в другую сторону, выдох – прямо.
Аналогичным образом выполняется сгибание шеи в сторону.
Для этого стремитесь правым ухом дотронуться до правого плеча.
Затем – левым ухом – до левого плеча.
Повторите упражнение медленно несколько раз.
Далее соедините сгибания и разгибания шеи вперёд – назад и вправо – влево.
Для этого представьте, что Вы рисуете круг головой.
Выполните несколько движений головой по кругу вправо и влево.
Обратите внимание!
Упражнений для гимнастики шеи много, все они направлены на снижение симптоматики, но не избавляют полностью от болезни.
Здоровым людям также необходимо периодически делать данные упражнения.
Физиотерапия
Различные физиотерапевтические методики используются для лечения патологии шейного отдела позвоночника. Они облегчают симптомы и применяются в комплексе с другими способами терапии. Все процедуры выполняются под контролем специалиста – физиотерапевта.
Например, электрофорез подразумевает использование лекарственных препаратов.
С помощью микротоков усиливается их проникновение лекарства в ткани.

Терапия электрическим током включает в себя применение слабых импульсов. Они улучшают кровоток в поврежденных тканях, облегчают боль.
Ударно-волновая терапия – это метод воздействия акустическими волнами. В зоне применения улучшается обмен веществ, кровоток, проходят болевые ощущения.
Терапия с помощью магнитов – воздействие магнитного поля оказывает выраженный противовоспалительный и анальгезирующий эффект.
Воздействие лечебными грязями и минеральными водами – бальнеотерапия. Полезные вещества улучшают регенерацию поврежденных тканей и проведение нервного импульса.
Лазерная терапия – применение лазера на область шеи снимает болевые ощущения, способствует уменьшению активного воспаления.
Мануальная терапия
Эта методика должна выполняться исключительно специалистом – мануальным терапевтом.
Врач обследует пациента, а затем проводит курс терапии.
Все действия осуществляются только при помощи рук. Лечение направлено на облегчение боли, снятие воспаления.
Использовать методики мануальной терапии рекомендуется совместно с другими способами лечения.
Рефлексотерапия
В комплексном лечении можно использовать методы рефлексотерапии. Они заключаются в воздействии иголками на активные точки организма. При этом снимается болевой, воспалительный синдромы.
Данная процедура хорошо снимает симптомы, воздействует на причину заболевания.
Недостатки: не все ситуации можно разрешить при помощи методики.
Массаж
Различные виды массажных техник используются при патологии шейного отдела. Массаж бывает ручной и аппаратный. Можно прибегнуть к услугам массажиста, но это не всегда удобно.

С помощью тренажера массировать спину возможно самостоятельно. Это экономит время на дорогу в массажный кабинет, поскольку человек может сделать массаж сам и в любое удобное для него время. Такой массаж полезен не только человеку с заболеваниями шейного отдела позвоночника, но и здоровым людям. Процедура снимает боль, напряжение, спазм мышц, помогает избавиться от болезни.
Народная медицина
Этот метод полезен для людей с физиологическим хрустом в шее, когда другая симптоматика отсутствует. При заболеваниях спины народные средства используются только для снятия симптомов воспаления, боли.
Убрать физиологический хруст можно с помощью напитка из желатина. Небольшое количество желатина заливается водой, желатин растворяется. Такой напиток следует пить по столовой ложке на ночь в течение месяца.
Поможет избавиться от хруста в области шеи раствор апельсинного сока и измельченных куриных хрящей. Употреблять напиток можно только при отсутствии проблем с желудком, иначе расстройство гарантировано.
Можно делать массаж, с втиранием камфорного масла.
Помните! Перед применением народных средств рекомендуется проконсультироваться у врача.
Профилактика
В большей части случаев хруст шеи является первым симптомом патологии верхнего отдела позвоночного столба.
Всегда лучше постараться предотвратить появление заболевания, чем потом его лечить и испытывать болезненные ощущения.
Самый главный метод профилактики хруста, дискомфорта, и заболеваний шейного отдела – это физическая активность.
При длительной работе с нагрузкой на шею важно находить время на ежедневную зарядку и менять положение головы. Плавание очень полезно для всего организма и позвоночника в частности. Если есть такая возможность, стоит раз неделю посещать бассейн.
Особое внимание следует уделять питанию. Пища должна быть богата белком, лучше избегать чрезмерного употребления жирной еды.
Прохождение раз в год курса массажа шейно-воротниковой зоны способствует профилактике заболеваний шеи.
Для этой цели можно использовать тренажер Древмасс. Процедура не занимает много времени. Даже без специальной подготовки, любой человек сможет самостоятельно сделать массаж этим тренажером.
Тренажер Древмасс
Чтобы предотвратить заболевания позвоночника, нужно соблюдать некоторые правила для здоровья спины. Важно хорошее кровоснабжение зоны около позвоночника, так как хрящи и межпозвонковые диски не имеют сосудов для кровообращения.
Полезно вытяжение позвоночника. Это помогает снять напряжение со спины, при недостаточной нагрузке. Устраняет мышечные спазмы.
Чрезвычайно важна достаточная двигательная активность, чтобы укрепить мышцы спины, которые являются вспомогательным аппаратом для позвоночника.
Помните основные принципы здоровой спины:
- Вытяжение;
- Достаточное кровоснабжение;
- Укрепление мышечного корсета.
Все вышеперечисленные принципы для здоровья спины и шеи соблюдаются при использовании тренажера Древмасс. У многих людей работа сидячая, с напряжением шейного отдела. При этом нет времени на посещение фитнес зала и массажиста.
Тренажер является прекрасной альтернативой. Он хорошо укрепляет мышечную ткань, вытягивает позвоночный столб. Его можно использовать как здоровому человеку для профилактики, так и для лечения заболеваний позвоночника.
Тренажер Древмасс не только снимает симптоматику, но и воздействует на причину. К тому же, он подходит для всей семьи: от детей до пожилых людей.
Важно! Тренажер незаменим для профилактики заболеваний позвоночника.
Приобрести Древмасс выгоднее, чем периодически посещать массажиста. Его можно применять в любое удобное для Вас время и в любом месте. Процедура составляет всего 10 минут.
Лучше предупредить болезнь, чем потом лечить ее.
Ваша команда Drevmass
Заказать звонок
Хрустит шея и болит голова, причины появления
Хруст шеи и головная боль – два симптома, которые по отдельности приносят дискомфорт, не говоря уже об их совместном существовании. Зависят ли эти симптомы друг от друга, и существует ли заболевание, которое бы объединяло эти проявления? Несомненно, эти два симптома вполне могут существовать независимо друг от друга.
Хруст шеи может иметь несколько причин:
- Высвобождение азота из синовиальной жидкости суставов. При резком изменении давления на сустав, как это происходит при выполнении резких движений, высвобождается этот газ, что сопровождается щелчком. Это безобидный механизм не может провоцировать головную боль.
- Результат перенапряжения или ослабления мышц шеи, которые не справляются с нагрузкой на шейный отдел позвоночника, в результате чего может возникать хруст в суставах позвоночного столба. Но если при этом болит голова, то сдавление перенапряженными мышцами нервных стволов может быть причиной иррадиации боли в затылочную область головы.
- Травмы.
- Остеохондроз.


Из этих четырех причин, головная боль чаще всего сопутствует хрусту шеи при травме и остеохондрозе, поэтому именно эти патологические процессы требуют подробного описания.
Травмы как причина
Шейный отдел позвоночника имеет определенные анатомические особенности, что является причиной его значительной подвижности по сравнению с остальными отделами. Поэтому именно эта часть позвоночника больше остальных подвержена травматизму.
При травмах часто затрагиваются нервные структуры и сосуды: спинной мозг, корешки спинного мозга, позвоночная артерия, кровоснабжающая обширный участок головного мозга. Поэтому у людей с травмами шеи может болеть голова.
Остеохондроз
Эта основная причина возникновения хруста шеи, который сопровождается головной болью. Механизм развития остеохондроза связан с нарушением питания межпозвоночного диска. Этот процесс физиологичен и начинается после 30 лет. Постепенно диск лишается воды, теряет эластичности и перестает выполнять свои амортизирующие функции. Костная ткань позвонков также реагирует на патологический процесс образованием специфических костных разрастаний.


Эти костные разрастания, или остеофиты, внедряются в просвет спинномозгового канала, в отверстия для корешков спинного мозга, позвоночных артерий. Головная боль, которая возникает при этом, имеет следующие механизмы развития:
- Боль может распространиться от поврежденных чувствительных корешков в заднюю часть головы. Пациент отмечает разлитую боль в области шеи, плеч, затылка. При этом болевые ощущения усиливаются при запрокидывании головы, при максимальном сгибании шеи.
- Голова болит в результате сдавления остеофитами позвоночной артерии, которая кровоснабжает головной мозг. При снижении притока крови, возникает так называемый «синдром позвоночной артерии», для которого кроме головной боли свойственен ряд других неврологических симптомов.
- Болевой симптом развивается в результате сдавливания остеофитами спинномозгового канала, в результате чего возникает некоторое препятствие циркуляции ликвора, который вырабатывается структурами головного мозга непрерывно.
Кроме того, может возникнуть грыжа межпозвоночного диска, хотя такой вариант осложнения остеохондроза менее всего характерен для шейного отдела.
Принципы лечения
Травмы шейного отдела позвоночника должны лечить совместно врач- травматолог и невролог, поскольку повреждение шейного отдела может привести к серьезным неврологическим последствиям.


После получения травмы должны выполняться следующие условия:
- Иммобилизация поврежденного участка как можно быстрее. Это позволит максимально снизить риск дальнейшего повреждения нервных структур. Иммобилизация должна сохраняться определенный период до восстановления целостности костных структур.
- Использование специальных конструкций по вправлению и вытяжению отломков по оси. Лечение на этом этапе занимает значительный период времени.
- Ранняя двигательная активность. Сразу после окончания периода неподвижности, необходимо приступать к постепенно увеличивающимся физическим нагрузкам для сохранения и укрепления мышечного каркаса шейного отдела.
- При необходимости используют металлоконструкции, выполняющие каркасную функцию. Их устанавливают временно или для постоянного функционирования.
Остеохондроз требует комплексного подхода в лечении, а терапия должна быть направлена на причину и симптоматику.
Для этого назначают следующие мероприятия:
При обострениях следует придерживаться постельного щадящего режима и применение лекарственных препаратов.
- Хондропротекторы предназначены для задержки деструктивных процессов в хрящевой ткани и замедления развития остеохондроза. Под их действием можно ослабить хруст шеи. Используют Хондроксид, Дона, Терафлекс, Структум.
- Нестероидные противовоспалительные средства – это препараты первой помощи при сильных корешковых проявлениях. Они устраняют боль, уменьшают отек корешков, уменьшают воспаление. Их также нужно использовать, когда болит голова. Для этого эффективны Диклофенак, Аэртал, Ибупрофен, Сургам, Теноксикам, Нимесулид, Эторикоксиб.
- Миорелаксанты предназначены для расслабления мышц, спазм которых приводит к усугублению корешкового симптома. Основные препараты этой группы Баклофен, Тизанидин.
- Анальгетики применяют для устранения боли в острую стадию заболевания: Кеторолак, Метамизол, Парацетамол.
- Глюкокортикостероиды назначают, когда нет должного противовоспалительного эффекта от предыдущей терапии. Применяют Преднизолон, Метилпреднизолон.
- Препараты для нормализации кровоснабжения поврежденных нервных структур, антигипоксанты. Эти препараты усиливают приток питательных веществ к поврежденной нервной ткани. С этой целью назначают Трентал, Эуфиллин, Никотиновую кислоту, Курантил.
- Нейропротекторы улучшают метаболизм в нервной ткани, в результате чего происходит скорейшее восстановление передачи нервного импульса. Среди этих препаратов пользуются популярностью Мильгамма, АТФ, Нейровитан, Витамин В12.
- Мочегонные препараты способствуют снижению отека тканей, окружающих сдавленный корешок. Назначают Лазикс, Дихлотиазид, Спиронолактон.


Для купирования болевого синдрома и предотвращения прогрессирования болезни применяют.
- Использование поддерживающих конструкций и бандажей, что позволит снизить нагрузку на ту часть позвоночника, которая подверглась патологическим изменениям.
- Массаж следует проводить только после завершения острой стадии заболевания, после купирования сильной боли. Курс должен включать не менее 15-20 сеансов.
- Мануальная терапия при данной патологии весьма эффективна.
- Выполнение лечебной физкультуры. Все упражнения должны быть разработаны и согласованы с врачом-неврологом. Выполнение этих упражнений должно проходить под присмотром опытного инструктора. Нагрузка должна постепенно усиливаться, так как перенапряжение недопустимо.
- Назначение физиопроцедур возможно только после купирования симптомов острого радикулита.
- Рефлексотерапия позволит активировать нервную систему, в результате чего снижаются болевые импульсы, налаживается работа компонентов местного иммунитета, кровообращение мышц усиливается.
Профилактика
Для профилактики травм необходимо соблюдать все предписания техники безопасности при вождении транспорта, при занятиях спортом, строительстве и ремонте, а также неукоснительно соблюдать правила дорожного движения.
Большое значение в предотвращении остеохондроза имеют профилактические мероприятия. Они должны включать:
- Рациональный подход к выбору спальных принадлежностей, а в частности матраса и подушек. Нужно отдавать предпочтение ортопедическим моделям.
- Регулярные и достаточные физические нагрузки позволят укрепить мышцы шеи. Для этого нужно заниматься ежедневной утренней зарядкой и периодическим разминанием мышц шеи в течение рабочего дня. Так можно значительно отсрочить первые проявления остеохондроза.
- Необходимо пить достаточное количество воды. А это примерно 2 л. Ведь именно обезвоживание межпозвонкового диска приводит в его дегенерации.
- Питание должно быть сбалансированным. Стараться больше употреблять белковой, волокнистой и богатой витаминами пищи.
- Следует отметить, что повышенные статические нагрузки на шейную часть позвоночника ускоряют процесс развития остеохондроза, поэтому их нужно избегать.
Таким образом, можно прийти к выводу, что хрустит шея и болит голова при травмах и остеохондрозе. Но правильный подход к профилактике эти причин не даст развиться неприятным симптомам.
https://www.youtube.com/watch?v=YhFXDB3GR7M&t=6s
Рекомендуем почитать похожие статьи:Болит шея и голова: часто хрустит шея
Почему хрустит шея
Шейный отдел обладает некоторыми анатомическими особенностями, что станет провоцирующим фактором его повышенной подвижности в сравнении с другими частями.
Если ваш образ жизни предполагает появление остеохондроза, срочно принимайте меры для его профилактики. Врачи рекомендуют устранить причины заболевания, для чего следует:
- вести здоровый образ жизни;
- соблюдать диету;
- увеличить физическую активность;
- делать специальные упражнения;
- соблюдать режим работы и отдыха.
Причины хруста в шее условно делятся на две группы:
- хруст с болевым синдромом;
- безболезненное похрустывание.
Раньше считалось, что суставы могут хрустеть только в пожилом возрасте. Последнее время боль и хруст при повороте головы стали испытывать молодые люди. Именно они спрашивают: можно ли хрустеть шеей? Хрустеть суставы начинают тогда, когда происходит медленное их разрушение, то есть безобидные явления способны превратиться в серьезное заболевание.
Таким людям нужно объяснить, почему нельзя хрустеть шеей. Любые звуки, такие как треск, щелчок, хруст при повороте происходят не случайно, а вследствие патологических процессов. В конечном итоге всё это приведет к дефектам строения хряща. Лучше обратить внимание на хрустящий звук, пока боли не ощущаются, чем дожидаться появления болезненных симптомов при серьезной проблеме.
Некоторые люди при поворотах головы чувствуют хруст в шее.
Почему хрустит шея? Ответ на этот вопрос знают немногие. Поэтому нашу статью мы решили посвятить именно этой теме. Из нее вы узнаете о причинах развития такого патологического явления, его диагностике и методах лечения.
Основные сведения
Часто среди людей встречается ситуация, когда без видимых причин и установленных заболеваний хрустит шея при повороте головы.
Этот симптом должен стать для вас первым звоночком – обязательно обратитесь к врачу и пройдите комплекс необходимых анализов!
Хуже всего то, что хруст в шее может проявляться не только у людей с патологическими заболеваниями позвоночного столба, но и у абсолютно здорового человека. Этому феномену до сих пор не смогли найти объяснение.
- Избавляет от боли и отеков в суставах при артрите и артрозе
- Восстанавливает суставы и ткани, эффективен при остеохондрозе


Узнать больше…
В современном мире множество людей сталкивается с проблемами с суставами. Но далеко не все люди придают этому значение, и не спешат интересоваться, почему хрустят суставы. Человек однозначно имеет проблемы со здоровьем, если суставы хрустят.
Поэтому крайне важно посетить врача и получить полноценную консультацию.
Причины появления заболевания
Шейный остеохондроз: гимнастика
Шея – это орган, поддерживающий голову и обеспечивающий соединение головного мозга с остальными органами. Без шеи невозможно осуществлять наклоны и повороты головы.
Основу связующего органа формируют семь позвонков, которые связанны друг с другом позвоночными дисками, суставной и мышечной тканью, нервными волокнами и сухожилиями. Вместе образуют слаженную коллективную работу.
Многофункциональность шейного отдела, делает данную область очень уязвимой.
Основу связующего органа формируют семь позвонков, связанные между собой позвоночными дисками, суставной и мышечной тканью, нервными волокнами и сухожилиями. Из-за своей многофункциональности данный орган имеет сильную уязвимость.
Причины хруста в шеи
В особенно тяжелых ситуациях важно обращаться к профессиональному доктору-ортопеду. Иногда может понадобится использование определенных медикаментов, проведение физиопроцедур и выполнение лечебного массажа.
Если у вас не совсем сложное состояние, но при хруст в шее во время поворота головы вынуждают что-либо предпринять, необходимо начать проведение лечебную гимнастику, помогающую в случае шейного остеохондроза.
Выполнение специальных упражнений при остеохондрозе могут помочь в лечении уже имеющегося заболевания, а также будут служить в качестве профилактики.
Специальную гимнастику при наличии заболевания в профилактических целях также можно проводить в домашних условиях, но намного лучше будет использовать перерывы в работе.
Гимнастика в случае шейного остеохондроза занимает совсем немного времени, но при этом она дает весьма положительный результат в минимальные сроки.
Упражнение 1. Сядьте прямо, откиньте голову назад и постарайтесь дотянуться до правого плеча правым ухом, после чего вернитесь в исходное положение. Такое упражнение обычно проводиться плавно и медленно, чтобы мышцы не напрягать. Необходимо выполнить пять повторов.
Упражнение 2. Сядьте прямо, лицо поверните вперед и немного приподнимите подбородок. Поверните голову медленно и плавно в правую сторону, как это только возможно. После этого, вернитесь в исходное положение, а также сделайте поворот такого типа влево. Необходимо выполнить пять повторов.
Упражнение 3. Положите свою ладонь на лоб, а затем надавить головой на нее. Ладонь при этом должна оставаться на прежнем, чтобы сопротивляться давлению. При давлении головой, важно максимально напрягать мышцы шеи. Необходимо выполнить три повтора.
Упражнение 4. Упражнение, как в пункте 3, только теперь ладонь необходимо класть на затылок и давить им на ладонь. Нужно удерживать напряжение, считая при этом до 5. Необходимо выполнить три повтора.
Упражнение 5. Сядьте прямо, при этом немного запрокиньте голову назад и медленно опустите голову вниз, сильно прижав подбородок к своей груди. Необходимо выполнить три повтора.
Упражнение 6. Сядьте прямо, при этом опустите голову вниз и выполните медленные повороты головы влево и вправо. Голова должна при этом оставаться в опущенном положении.
Почему возникает хруст?
Причины хруста в шее делятся на физиологические и патологические. Первые могут проявиться у совершенно здорового человека. К ним относят:
- Высокая подвижность межпозвоночного сустава у тех, чей вес ниже нормы. Такое состояние неопасно для человека, хоть и доставляет ему психологический дискомфорт.
- Нарушения работы мышц, которые отвечают за сгибание или разгибание шеи. Такое наблюдается у спортсменов и полностью исчезает после того, как мышцы будут хорошо разогреты.
- Хрустеть шеей могут малыши из-за недостатка жидкости, которая содержится в суставе. Причина заключается в том, что их организм еще неспособен быстро ее вырабатывать. Со временем состояние ребенка нормализуется.
Хруст в шее при повороте головы может быть физиологическим и патологическим. Физиологический чаще всего связан с индивидуальными особенностями человека или с внешними неблагоприятными воздействиями.
Такой хруст обычно проходит безболезненно и приносит лишь психологический дискомфорт. Патологический же хруст более опасен, поскольку он свидетельствует о различных заболеваниях в организме, которые связаны с позвоночным столбом.
При многих диагнозах пациент чувствует не просто хруст, движение шеи достаточно затрудненное, боль может быть тянущей, острой или тупой. Итак, попробуем разобраться с причинами появления хруста в шее.
Другие причины
Само по себе редкое похрустывание или пощелкивание (как-будто хрустит песок) при движении головой не должно пугать, но при наличии нижеперечисленной симптоматики можно заподозрить серьезное заболевание:
- ограниченность и напряжение в шейной области, приступы гипертонии и острые болевые вспышки;
- может кружиться голова, общее недомогание и ослабленность, тошнота;
- болевой синдром или спазмы в голове, в области лопаток, шум в ушах и неприятные ощущения в области сердца;
- слышен хруст в плечах или щелчки, немеют конечности или лицо.
Мало кому известно, что хруст в шее и кратковременная боль может быть вполне естественным явлением. В межпозвоночном пространстве скапливаются пузырьки воздуха, а при резком движении возрастает давление, и они лопаются, издавая характерный звук.
Физиологические или неопасные причины
Так называемый физиологический хруст суставов появляется по разным причинам, как правило, являющихся физиологической нормой работы человеческого организма.
При полном здоровье может наблюдаться хруст в шее, обусловленный процессами в тканях:
- Хрустящие звуки часто бывают признаком присутствия в суставных полостях и жидкостях азотных пузырьков, которые при трении и соприкосновении схлопываются. Такие пузырьки в организме являются следствием нормальных обменных процессов и не нарушают работу органов.
- У людей с генетически обусловленной худобой при активных или резких движениях возможно появление хруста в суставах, часто в шейной области.
- Иногда у новорожденных в шейном отделе можно услышать хрустящие звуки, это связано с недостаточностью синовиальной жидкости у малышей, в процессе взросления симптом пропадает.
- У людей, активно занимающихся спортом, или наоборот, начинающих, зачастую наблюдается хруст в шее, что свидетельствует о недостаточности разогрева мышц перед тренировкой. В этом случае достаточно тщательно размять мышцы шеи.
Диагностика
Стоит отметить, что лечение не всегда нужно при появлении такого признака. Иногда это может быть совершенно нормальным физиологическим явлением, поэтому применять какие бы то ни было методы терапии вовсе нет необходимости.
Лечение должно быть применено только тогда, когда есть назначение лечащего врача. Поэтому рассмотренные ниже методы могут применяться только в том случае, если к этому есть показания и назначение доктора.
Традиционное
Прежде чем начинать бороться с причиной, нужно выяснить, что за заболевание сидит внутри человека. И только в этом случае можно начинать бороться не с последствиями, а с самой причиной. Методы терапии должны быть сугубо индивидуальными, поэтому не стоит прислушиваться к советам друзей и соседей. Только специалист способен правильно назначить лечение.
Хруст в шейном отделе вместе с неврологическими проявлениями повод для обращения за врачебной помощью. Для получения консультации и схемы лечения при имеющихся симптомах нужно обратиться к неврологу или вертебрологу.
После мануального исследования и пальпации шейной зоны, врач рекомендует пройти некоторые исследования, помогающие выставить верный диагноз:
- Обязательно допплерографическое исследование вен и артерий шейного отдела и головы.
- Рентгенографическое обследование шеи.
- Магнитно-резонансную томографию.
- Электромиографи и энцефалографию при наличии болевых ощущений в голове.
Анализ крови на наличие ревматоидного фактора нужен для дифференциации диагноза при подозрении на артрит, выявлении воспаления в других органах. Также пациенту могут назначить взятие пробы синовиальной жидкости и анализ уровня мочевины.
Когда начинает хрустеть при повороте, необходимо обращаться к невропатологу, травматологу, ортопеду или же вертебрологу. Именно эти специалисты способны выявить точную причину и определять диагноз.
Хруст при повороте головы без боли – всегда повод обратится к врачу. Это может быть невролог, травматолог (когда было какое-либо повреждение) или ортопед. Предварительно доктор проводит физикальный осмотр пациента и собирает анамнез:
- изучает историю болезни;
- узнает, как живет человек;
- измеряет артериальное давление;
- проверяет состояние кожных покровов.
Это необходимо, чтобы определиться с возможными причинами расстройства. Например, ввиду сильного удара затылком всегда меняется форма груди. Подобную деформацию быстро заметит квалифицированный доктор.
В случаях с болезнями суставов лабораторные анализы редко помогают определиться с диагнозом. Единственное, что можно с их помощью установить в данном случае: имеется ли в организме какой-либо воспалительный процесс или другая патология, не связанная с опорно-двигательным аппаратом.
Более информативными являются инструментальные методы:
- рентгенография шейного отдела в двух проекциях: процедура показывает возможные деформации межпозвоночных дисков, вывихи, кифоз, опухоли и их локализацию, артрит;
- КТ и МРТ;
- электромиография: здесь устанавливается степень поражения мышц;
- ЭКГ: проверяется функционирование сердца;
- РЭГ: назначается при интенсивных и постоянных головных болях. Метод позволяет увидеть состояние церебральных сосудов.
Основные сведения
Традиционное
Как избавиться от хруста в шее, а также провести диагностику такого состояния знают специалисты из таких направлений медицины, как:
- неврология;
- травматология;
- вертебрология;
- ортопедия.
Перед назначением инструментальной диагностики клиницисту необходимо самостоятельно выполнить несколько манипуляций:
- ознакомиться с историей болезни и анамнезом жизни пациента – для выявления факторов того, почему хрустит шея;
- осуществить тщательный физикальный осмотр, во время которого изучается состояние кожного покрова и измерение показателей АД;
- провести детальный опрос пациента – для выявления первого времени и интенсивности проявления как основного, так и сопутствующих симптомов.
Лабораторные изучения крови и мочи не имеют особой диагностической ценности, но могут указать на протекание воспалительного процесса или наличие патологий.


Среди инструментальных обследований стоит выделить:
- рентгенографию шейного отдела, которая выполняется в двух проекциях;
- МРТ и КТ;
- электромиографию;
- ЭКГ – проводится, если затекла левая рука или плечо, для исключения заболеваний со стороны сердца;
- эхо- или реоэнцефалографию – при выражении сильных головных болей.
Традиционное
Народные средства
Прибегать к нетрадиционной медицине следует с осторожностью, лучше вначале получить консультацию лечащего врача.
Проверенные рецепты народной медицины часто справляются с болевыми и воспалительными симптомами:
- Настойка из пчелиного подмора на водке. Залить пчелиный подмор половиной литра водки и дать настояться 20-21 день в темном уголке. Процедить тщательно настойку. Немного разбавить одну чайную ложку средства водой и пить по три раза в сутки.
- Лекарство из редьки, меда и соли. Для настойки 200 гр черной редьки натереть мелко, добавить 100 граммов качественного меда, 2 ст. ложки обычной соли. Залить водкой в объеме 70 мл. Состав оставляют для настаивания около 3 дней. Настойка используется для растирания больной шеи.
- Пищевой желатин давно используется в качестве средства для заживления и восстановления хрящей в суставах. Самый простой вариант – приготовить напиток для питья перед сном или по утрам вместе с приемом пищи. Взять и развести 3 г обычного кулинарного желатина в 50 мл кипяченой воды до полного растворения.
Вылечить хруст шеи в домашних условиях при серьезной проблеме вряд ли возможно, но иногда народные рецепты будут не лишними в комплексе с высокоэффективными препаратами. Для этого применяют компрессы, растирания, настои, отвары на основе лекарственных трав.
Дома возможно приготовить настой из корня сельдерея. Для этого столовую ложку сырья заливают кипятком и настаивают в термосе ночь. Затем пьют по 50 грамм трижды в день.
Для облегчения боли необходимо настоять черную редьку на водке с добавлением меда, пропорции 3:2:1. Применять растирание на ночь.
В качестве дополнения к основной терапии допускается использование методов нетрадиционной медицины:
- настой с пчелиным подмором: в 500 литров водки добавляется 200 гр мертвых пчел. Полученный состав оставляют на 20 дней, затем процеживают. Жидкость пьют три раза в сутки по 5 гр, разбавляя небольшим количеством воды;
- разогревающая мазь: смешивается ложка протертого имбиря и столько же топленого масла. Смесь немного поджаривают на сковороде, затем добавляют головку чеснока. Наноситься средство 3 раза в день;
- компресс из меда и тертого картофеля: держать два часа, после намазать шею оливковым маслом.
Профилактика
Любую патологию, в том числе и хруст в шейной области при движении головой, проще предотвратить, чем потом бороться с проявлениями заболевания. Такую профилактику желательно начинать еще в детстве, когда ребенок активно растет, у него ускоренный обмен веществ и подвижные позвонки. Чтобы шея при повороте головы не хрустела, необходимо:
- Следить за своим питанием и количеством потребляемой жидкости. Меню должно быть разнообразным и включать в себя достаточное количество витаминов и других питательных веществ. Ежедневно взрослому человеку необходимо употреблять до 2 литров чистой воды без газа.
- Регулярно делать зарядку, направленную на укрепление мышц шеи.
- Следить за массой тела, так как избыточный вес приводит к повышенной нагрузке на позвонки и шею в частности.
Когда шея хрустит при поворотах, следует задуматься о здоровье. Чтобы не допустить прогрессирования патологии, нужно укреплять мышечный каркас физическими упражнениями, плаванием, массажем. Поддерживать спину в правильном положении поможет прямая осанка, сбалансированный рацион, ортопедическая кровать.
Как предотвратить патологию?
Появление хруста можно предотвратить, если заниматься профилактикой и вести здоровый образ жизни. На что нужно обратить внимание?
- Размеренный и регулярные физические нагрузки. Как только появилось напряжение в области шеи, нужно сразу поменять положение тела, а лучше выполнить несколько простых упражнений. Например, повороты в стороны, наклоны головы и т.д. В свободное время можно посещать бассейн. Плавание способствует расслаблению мышц и снятию болевого синдрома.
- Правильное питание. Чтобы предотвратить хруст в спине, уменьшите в своем рационе количество жирной пищи, добавьте блюда с белком. Обязательно исключите алкоголь, мучные изделия и сигареты.
- Массаж и лечебная физкультура. Врачи советуют регулярно посещать массажиста, который поможет расслабить мышцы спины.
Избегайте резких движений, физического переутомления, не находитесь в одном положении слишком долго.
Для профилактики следует вести здоровый образ жизни. Кроме того, к профилактическим мероприятиям в первую очередь относятся правильные и регулярные физические нагрузки.


При долгом нахождении в одном положении, например при сидячей работе или длительном времяпрепровождении за компьютером, нужно периодически менять позу и выполнять упражнения, которые каждому известны еще со школы.
К ним относятся простые повороты головы в разные стороны и круговые движения. Хорошей профилактикой служат также посещение бассейна и лечебный массаж.
Неотъемлемой частью профилактики является правильное питание. Требуется отказаться или свести к минимуму табакокурение, употребление жирной пищи, которая пагубно влияет на весь организм, любого алкоголя и сладостей. И наоборот, следует добавить в рацион блюда, которые насыщены белком.
причины хруста и щелчка в шейном отделе позвоночника, методы лечения
Автор:ProSpinu
Когда хрустит шея и болит голова, вряд ли можно назвать это приятными признаками. Часто застают эти симптомы нас внезапно, в самый ответственный момент настигают неприятные ощущения, которые мешают жить, работать и заниматься своими делами. Почему же возникает этот дискомфорт и свидетельствует ли это о чем-то серьезном? Подробнее ниже.
Содержание
[ Раскрыть]
[ Скрыть]
Возможные причины хруста
У многих есть ошибочное мнение, что хруст в шейном отделе может возникать только по достижению определённого возраста. Но врачи утверждают, что даже у детей в этом отделе позвоночника может возникать хруст, а следом за ним и головная боль. По данным исследований щелчки и другие неприятные ощущения в позвонках издают суставы.
Почему же могут возникать щелчки и хруст в шейных позвонках? Разберём как нормальные явления, так и патологические.
Перенапряжение или расслабление мышечной ткани
Если мышцы в шеи слишком напряжены – после долгого нахождения в неудобной позе, или когда мышцы слишком расслаблены, то на позвонки в шеи приходится слишком большая нагрузка. Следовательно, при поворотах головы может возникать своеобразный хруст или щелчок. Это состояние совершенно нормальное для человеческого организма, поэтому никакого лечения оно не требует.
Возникновение воздушных пузырьков
В шее могут появляться и лопаться своеобразные воздушные пузырьки. Возникают они в шейных позвонках и при движениях шеей и головой. Этот симптом также не вызывает каких-либо опасений, так как никакого вреда не приносит.
Наросты
В определённый момент жизни на одном из позвонков может возникнуть своеобразный нарост, который не дает связкам нормально скользить в шейном отделе позвоночника. В таком случае и возникает хруст при разворотах головой, при ее поворотах.


Остеохондроз
Это одно из самых распространённых заболеваний, который вызывает и головную боль и щелчки, хрусты в шее. Характеризуется этот недуг тем, что нарушается обменный процесс в тканях, и костная ткань начинает разрастаться. Именно поэтому боль возникает в голове, шее, также ощущаются щелчки.
Лордоз, кифоз
Оба эти термина обозначают, что у человека имеются нарушения с осанкой, что влечет за собой деформирующие изменения в костной и мышечной ткани. Именно поэтому когда человек поворачивает голову, наклоняет ее, может возникать хруст и боль.
Артроз
Этот недуг характеризуется изменением в межпозвоночных дисках, которые и дают возможность позвонкам нормально работать. Если происходит их дегенерация и деформация, то человек, наклоняя голову или поворачивая ее, чувствует не просто хруст, а интенсивный болевой синдром, сопровождающий его.


Нарушение обмена солей кальция
Это нарушение в связках, мышцах и суставах, при которых в них накапливается большое количество кальциевой соли. Это может привести к сильным нагрузкам на мышцы, связки, что способствует возникновению хруста и щелчков.
Спондилез
Как правило, это заболевание свойственно пожилым людям. Характеризуется оно тем, что сужаются просветы между позвонками. В результате у людей с подобным диагнозом обнаруживается сильное трение в шейном отделе, что приводит к болям и разного рода дискомфортным ощущениям.
Хруст в шее у детей
Шея, как говорилось, может хрустеть не только у взрослых и пожилых людей, но и у детей, даже совсем маленьких. Это в основном связано с врожденным отклонениями в работе суставов. Хруст в таком случае может возникать не только в шее, но и в коленях, в пальцах, лопатках, локтях.


Методы лечения
Стоит отметить, что лечение не всегда нужно при появлении такого признака. Иногда это может быть совершенно нормальным физиологическим явлением, поэтому применять какие бы то ни было методы терапии вовсе нет необходимости. Лечение должно быть применено только тогда, когда есть назначение лечащего врача. Поэтому рассмотренные ниже методы могут применяться только в том случае, если к этому есть показания и назначение доктора.
Традиционное
Прежде чем начинать бороться с причиной, нужно выяснить, что за заболевание сидит внутри человека. И только в этом случае можно начинать бороться не с последствиями, а с самой причиной. Методы терапии должны быть сугубо индивидуальными, поэтому не стоит прислушиваться к советам друзей и соседей. Только специалист способен правильно назначить лечение.
Способы борьбы:
- Применение обезболивающих препаратов. Например, Ксефокам, Диклофенак.
- Употребление миорелаксантов – Мидокалм.
- При гипермобильности суставов можно носить специальные ортезы, в частности воротник Шанца.
- Лечебная гимнастика.
- Профессиональный массаж воротниковой зоны.
- Прием поливитаминных комплексов – Мексикор, Дона, Мильгамма.


Лечебная гимнастика направлена на то, чтобы укрепить мышечный корсет позвоночника. На начальных этапах движения головой, в основном статические. Для начала можно начинать с того, чтобы упираясь ладонями в лоб напрягать шейные мышцы. При повороте головы нужно пытаться удерживать голову, что позволит укрепить боковые мышцы в шее.
Обыкновенные вращения головой, медленные и плавные наклоны повороты также помогают избавиться от столь изматывающего симптома, как боль и хруст. Также нужно укреплять плечевой сустав, для чего существует свой особенный комплекс.
При рекомендации доктора можно использовать различные физиотерапевтические методы, среди которых:
- Электрофорез.
- Лазеротерапия.
- Иглорефлексотерапия.
- Магнитотерапия.
- Бальнеолечение.
- Тепловые процедуры.
Все вышеперечисленные методы в комплексе помогут избавиться не только от неприятных симптомов, но и от причины, по которой они возникли.


Народное
Народная медицина также имеет место быть, но стоит быть острожным при их использовании. Также нужно проконсультироваться со специалистом, стоит ли их вовсе применять.
Самые результативные рецепты:
- Желатин помогает восстанавливать хрящевую ткань. Можно есть заливное, холодец. Можно применять следующий нетрудный способ – перед сном в пятидесяти миллилитрах воды растворить три грамма желатина, размешать и выпить.
- Взять картофель и отварить его, размять до состояния пюре. Добавить меда в такой же пропорции, как и картофель. Сделать лепешку и приложить еще в теплом виде на шею. Сверху укутать тканью и зафиксировать пищевой пленкой. Делать по несколько раз в день.
- Сок алоэ смешать с сухой горчицей, добавить водку и настойку прополиса. Положить полученную смесь на шею, укутать шерстяной тканью. Делать компресс перед сном и держать всю ночь.
- Взять ржаную муку и замесить тесто, испечь несколько лепешек. Когда они еще горячие, приложить на шею и замотать.

 Загрузка …
Загрузка …Видео «Лечение острой боли в шее»
Как можно избавиться от дискомфорта с помощью мануальной терапии смотрите в следующем видео.
Болит шея и голова: часто хрустит шея
Когда болит голова и шея, то это может являться симптоматикой остеохондроза.
Зачастую неблагоприятным фактором, который влияет на возникновение подобной картины, считается повреждение шейных отделов позвоночника.
Своими силами дифференцировать болезнь невозможно. Во время формирования болезненных ощущений в шее необходимо обращаться за помощью к специалисту.

Хрустит шея и болит голова: причины и лечение
Шейный отдел обладает некоторыми анатомическими особенностями, что станет провоцирующим фактором его повышенной подвижности в сравнении с другими частями.
Потому непосредственно данная часть позвоночника чаще других подвергается травмам.
Во время травмы зачастую бывают затронуты нервные окончания и сосуды: спинной мозг, его корешки, артерия в позвоночнике, которая снабжает кровью большой участок в головном мозге.
Потому у пациентов с травмами шейного отдела болит голова.
Причины
Болезненный хруст и неприятные ощущения в шее возникают ввиду различных обстоятельств.
В определенных ситуациях в таком состоянии может страдать и голова. Для правильного выбора терапии необходимо обнаружить первоначальную причину патологического процесса.
Шея хрустит и болит в таких ситуациях:
- Повышенная мобильность дисков между позвонками. Подобная патология в значительной мере свойственная для людей худощавого телосложения. Невзирая на то, что это является фактором неприятных ощущений, он никоим образом не воздействует на возникновение болезней позвоночника.
- Диссоциация мышечной ткани, которая отвечает за сгибания и разгибания. Подобное состояние часто наблюдается у спортсменов. Когда человек делает предварительное физическое напряжение, хруст проходит, но потом он проявляется вновь.
- Повышение содержания кальция в сухожилиях и связках. Во время увеличения количества данного компонента в костях часто возникает хруст. В это время шея ощущает чрезмерное напряжение. Во время истирания позвоночных дисков человек осуществляет нелинейные движения, сопровождаемые характерным хрустом.
- Нарушенная осанка. Подобные патологические процессы как кифоз, лордоз и сколиоз, также способны вызывать хруст в шейном отделе. В процессе подобного сбоя может страдать ткани мышц спины, в связи с чем кости и суставы функционируют ненадлежащим образом.
- Остеофиты. Костные новообразования, формирующиеся вследствие мышечной дистрофии. В результате подобная патология вызывает возникновение специфического хруста.
- Ненадлежащее развитие мышц в шейном отделе. В такой ситуации часто происходят подвывихи дугообразных отростков. В итоге шея болит и хрустит. Даже в спокойном состоянии пациент может испытывать болевые ощущения ноющего характера, которые не получится устранить медикаментозными средствами.
- Дегенерация маленьких позвоночных дисков. Подобная болезнь называется унковертебральным артрозом. Такое обстоятельство также часто вызывает хруст и болевые ощущения в области шеи. К формированию заболевания ведет подъем тяжестей, увеличенное напряжение на позвоночник в процессе спортивных тренировок.
- Остеохондроз в шейном отделе позвоночника. Подобное состояние считается результатом дегенеративных процессов в межпозвоночных дисках. Во время такого диагноза люди часто чувствуют мурашки и онемение в руках.
В детском возрасте к хрусту в шейном отделе нередко ведут расстройства в формировании соединительной ткани. Они проявляются и у взрослых.
Симптомы
Подобные признаки сопровождаются вспомогательными симптомами, помогающие специалисту осуществить правильную диагностику:
- кружится голова;
- болезненные ощущения в шее во время двигательной активности;
- дискомфорт возле лопаток;
- шум в ушах;
- головная боль;
- тошнота;
- скачки давления;
- болезненные ощущения в сердце;
- онемение кожного покрова лица.
Лечение
Многие задаются вопросом, что делать, когда сильно болит шея и голова. Многое зависит от фактора, который спровоцировал данные признаки.
Самым действенным методом терапии остеохондроза и прочих сложностей с позвоночником считают комплексную противовоспалительную терапию, миорелаксирующее и нейропротективное лечение, которое может быть дополнено массажем, физиотерапией и целебной гимнастикой.
Медикаментозные средства
На данный момент синтезировано большое количество противовоспалительных болеутоляющих препаратов, которые возможно использовать и как средство неотложной помощи, когда регулярно болит шея и голова.
Часть медикаментов характеризуется довольно интенсивным действием, однако также имеет выраженное вредное влияние на ЖКТ: Диклофенак, Кетопрофен, Ибупрофен.
Часть, характеризуясь умеренным воздействием, менее вредны для желудка и прочих внутренних органов: Целекоксиб, Ацеклофенак, Диацереин.
Третьи, оказывая помощь во время сильных болевых ощущений, никоим образом не влияют на воспалительные очаги: Флупиртин, Карбамазепин.
Существует большое количество производителей, потому выявить самое подходящее средство подобного ряда может только врач.
Медикаменты, которые расслабляют мышцы, немного. Наиболее популярными считаются: Толперизон, Тизанидин и Баклофен.
Подобная подгруппа медикаментов устраняет спазм мышц, которое вызывает сдавливание нервных окончаний в спинном мозге, являющееся первоначальной причиной болезненных ощущений.
Нейропротективные препараты являются различными комбинациями витаминов: Мильгамма, Нейромультивит
Привести в норму вегетативную нервную систему дает возможность употребление лекарств-вегетокорректоров, легких седативных препаратов.
Самыми распространенными считаются: Грандаксин, Тералиджен, Афобазол.
Существует большое количество легких успокоительных препаратов.
Самыми популярными являются препараты растительного происхождения (пустырник, корень валерианы, боярышник и т. д.), и простейшие медикаментозные препараты (Корвалол, Валокордин, Глицин) и способы аромавоздействий (эфирные масла).
Массаж
Массаж считается наиболее безвредным и приятным целебным методом.
Мягкие воздействия на кожный покров, мышцы и рефлекторные зоны ведут к комплексному противоболевому, противовоспалительному и миорелаксирующему влиянию.
Видов массажа довольно много, следует только помнить об определенных имеющихся противопоказаниях: онкологический процесс, болезни кожного покрова, воспаление в острой форме.
Мануальная терапия
Синдром позвоночной артерии, последствия травматизма возможно компенсировать посредством мануального лечения.
Оно дает возможность увеличить количество движений в позвоночнике, способствует улучшению кровотока в артериях и предотвращает их компрессию в процессе двигательной активности.
При наличии выраженной симптоматики данных болезней в некоторых случаях необходимо оперативное вмешательство.
Физиотерапия
Физиотерапия обладает комплексным воздействием. Электрические токи, введение под кожу медикаментозных препаратов, УЗ воздействие и магнитные поля положительным образом сказываются на шейном отделе и голове, устраняя болевую симптоматику.
Надлежащим образом выбрать необходимую методику физиологического влияния, убедиться в том, что отсутствуют противопоказания помогает физиотерапевт.
Профилактика
В профилактических целях травм следует придерживаться всех рекомендаций техники безопасности в процессе вождения транспорта, в процессе занятий спортом, а также следовать ПДД.
Профилактика включает:
- Сбалансированный подход к подбору спальных принадлежностей, в том числе матраса и подушек. Необходимо использовать ортопедические модели.
- Постоянная и умеренная физическая нагрузка дает возможность укрепить шейные мышцы. В этих целях необходимо делать каждый день утреннюю зарядку и периодическое разминание шейных мышц на протяжении дня. Таким образом возможно существенно отсрочить первоначальные признаки остеохондроза.
- Нужно употреблять необходимый объем жидкости (приблизительно 2 л). Непосредственно обезвоживание в межпозвонковых дисках ведет к дегенеративным процессам.
- Требуется сбалансировать рацион питания. Следует больше питаться белковой, волокнистой и насыщенной витаминами пищевой продукцией.
- Интенсивные статические нагрузки на шейный отдел позвоночника ускоряют формирование остеохондроза, потому их требуется избегать.
Отсюда вывод, что шея хрустит и болит голова во время травм и остеохондроза.
Однако надлежащий подход к профилактическим мерам предотвращает появление неприятной симптоматики.
Хруст и болезненный дискомфорт в шейной части позвоночника свидетельствуют о различных болезнях.
К подобному состоянию ведет остеохондроз, ненадлежащее мышечное развитие, костные разрастания и прочие обстоятельства.
В любой ситуации возникновение таких признаков является причиной для посещения специалиста, в противном случае осложнения бывают непредсказуемыми.
Полезное видео
Хрустит шея и болит голова
Обновлено: 20 часов назадШею вправили
Итак, было 4 подвывиха с ущемлениями! Которые, кст, рентген не показал, несмотря на адские боли и перекошенность. Трое суток не действовали обезболивающие, даже нимид. Чуть легче было от парацетамола. Первый подвывих вправил травматолог, после чего голову стало удобнее держать ровно, а не налево и назад, обезболивающие стали действовать часа на 2, но боль мучала сильно: ни в какой позе она не прекращалась, во многих усиливалась. Часто я не могла ни встать, ни повернуться на кровати, только ногами шевелила и скулила… Читать далее →
О любви этот пост
Хочется большим ножом разрезать вены и выпустить наружу всю эту любовь, которая, видимо, застряла где-то глубоко в крови. А ещё у меня руки чешутся: хочу что-то создавать, но пока получается создавать лишь скандалы. Забываю что-то, вспоминаю что-то – от всего этого голова болит, да ещё и небо свинцовое прижимает так плотно к земле, что шея хрустит. Вот, осень. Каждый год одно и то же: что-то растёт внутри меня серое и холодное, не улыбаюсь, не выхожу из дома и не дышу… Читать далее →
Просто поплакать
История моего приключения вся в предыдущих постах. Началось все с глаз начали они болеть, слезиться, лечила альбуцидом, промывала фурацилином, закладывала тетрациклин глазную, в воскресенье утром разболелась сильно голова, и правый бок с дня субботы,глаз….. Читать далее →
Массаж офисный
Ваши сотрудники стали хуже работать? Вы не видите в них прежнего энтузиазма и активности? Вам хочется повысить эффективность труда своих сослуживцев? Премии и бонусы теряют свою актуальность, когда у человека что-то болит. А при сидячем образе жизни болят, как правило, шея и голова. Зажим в шейном отделе является причиной затрудненного кровообращения в мозг, что снижает мозговую активность, побуждает головные боли, вызывает общую вялость и энергетический спад. Всё это, безусловно, влияет на эффективность труда, отношение к делу и общее настроение персонала… Читать далее →
Эффективные упражнения для шейного отдела позвоночника
Хруст в шее и боли при поворотах головы – это очень неприятно. К сожалению, дискомфорт в области шейных позвонков знаком сейчас каждому второму, ведь сидячий образ жизни – бич современного общества. Находясь в одном и том же положении у монитора компьютера, люди обрекают себя на проблемы с позвоночником. Зажатость в области шеи может провоцировать головные боли, нарушение кровообращения головного мозга и даже внезапные потери сознания! Чтобы уничтожить проблему в корне, займись специальными упражнениями для шейных позвонков по китайской методике. Выполняй… Читать далее →
36.
Осталось ровно 4 недели и меня все…бесит! Все еще не до конца выздоровела, после того как съездила в сб в ЖК, буквально через час мне стало хуже, простуда решила, что не время отступать. Вот только более менее пришла в себя. На этом фоне мне даже сказали не надо ездить капаться и вообще только в понедельник в ЖК приехать, неужели Читать далее →
Вдовий горбик. Как избавиться от холки.
Обращали внимание на горбик, складку, валик, разместившийся у пожилых женщин вверху спины? На участке между затылком и местом чуть повыше лопаток. У кого-то он почти незаметен, у кого-то достаточно велик. У некоторых вообще захватывает расстояние от затылка и чуть не до середины спины. Это очень некрасиво. Особенно летом в открытой одежде. Читать далее →
Спасите-помогите! Головная боль!!! Причины? Как бороться?
Ой-ой-ой!!!Уже неделю меня мучают головные боли!Сначала связывала их с погодой! Но последние дни боль появляется через пять минут после начала занятия спортом!Разминаюсь. Как только начинаю отжиматься от пола- начинает болеть голова. Как будто тисками сжимают! В основном виски и лоб!Одно занятие 2 дня назад я прервала из-за боли, так как стало плохо! В глазах потемнело, подташнивало!2 дня занимаюсь со слабой головной болью. Усиливается,когда отжимаюсь, то есть, когда напрягаю шею и руки. Мне кажется, что в шейном отделе позвоночника есть какое-то защемление!… Читать далее →
5 минут, которые продлят твою жизнь на годы
источник Да что мы такое говорим?! Какие пять минут? Как ты их сумеешь оторвать от своей насыщенной биографии и потратить на такое занудство, как, тьфу-тьфу-тьфу, здоровый образ жизни?! Нет, на любое из нижеприведенных оздоровительных мероприятий тебе понадобится меньше пяти минут – в этом-то вся и прелесть! Читать далее →
Родовая травма
В нижеприведённой работе автор делает выводы, что с 1950-х годов в нашей стране внедрена методика родовспоможения, которая зачастую приводит к повреждению шейного отдела позвоночника новорожденных. Из монографии невропатолога А.Ю.Ратнера «Поздние осложнения родовых повреждений нервной системы» (Казань, изд. Казанского университета, 1990 г.). Вот что пишет А.Ю.Ратнер: «В процессе общепринятого в акушерстве выведения головки и выведения плечиков плода манипуляциями с поворотом головы на шейный отдел позвоночника плода падает непомерная нагрузка. Именно в этот момент и бывает слышен обычно треск и хруст» (стр… Читать далее →
7 минут, которые продлят твою жизнь на годы
1. Некоторые оптимисты-физкультурники в журналах рекомендуют читателям не пользоваться лифтом, а всегда подниматься на нужный этаж дедовским методом – с помощью мышц ног и пресса, которые получают таким образом замечательную нагрузку, не говоря уж о том, какое это восхитительное упражнение для сердечно-сосудистой системы. Но, конечно, это утопия. Никакие призы в виде идеальных фигур и здорового сердца не заставят нормального человека ежедневно ползать вверх по лестнице. Потому что это долго, скучно и, честно говоря, утомительно. Но мало кто знает, что сбегать… Читать далее →
Нарушение обработки сенсорных сигналов: признаки и симптомы дисфункции. Диагностический опросник.
Полный вариант здесь – http://www.childneurologyinfo.com/sensory-text-general2.php “…В своей книге “Ребёнок не в синхроне” (1995), русский перевод “Разбалансированный ребенок” (2012) Кэрол Сток Карновиц даёт 5 предостережений, которые необходимо помнить при использовании вопросника. 1. Ребёнок с сенсорной дисфункцией совершенно не обязательно имеет все перечисленные симптомы. Например, у ребёнока с вестибулярной дисфункцией может страдать равновесие, но при этом он может иметь хороший музыкальный слух. 2. Иногда ребёнок демонстрирует в какой-то день симптомы дисфункции, а на следующий день всё нормально. Например, ребёнок с проприорецептивными проблемами… Читать далее →
ПОЛЕЗНО ЗНАТЬ.
НЕСЧАСТНЫЕ СЛУЧАИ С РЕБЁНКОМ Первая помощь ребенку при несчастных случаях СОДЕРЖАНИЕ СТРАНИЦЫ: Повреждения мягких тканей, укусы Повреждение костей и суставов Черепно-мозговые травмы Ожоги Отморожения Отравления Утопление Удушье Инородное тело Повреждения мягких тканей Повреждения покровов тела относятся к наиболее распространенным травмам в детском возрасте. Ушибы. Такие травмы очень часто встречаются у детей. Для ушиба характерно повреждение тканей без нарушения целости кожи. При этом обычно разрушаются мелкие сосуды, в результате чего происходит кровоизлияние в мягкие ткани. В зависимости от тяжести удара и… Читать далее →
БУДЬ УСПЕШНЫМ ВО ВСЕМ !
1. СЛИЗЬ В ОРГАНИЗМЕ. ОТКУДА БЕРЁТСЯ, ЧЕМ ОПАСНА И КАК ВЫВОДИТЬ. 2. КАК ИЗБАВИТЬСЯ ОТ ПАПИЛЛОМ? 3. Выполняйте эти упражнения в течении двух недель и вы заметите, как исчезает ваш животик. 4. ДИАБЕТ: 8 ПРОДУКТОВ, КОТОРЫЕ СНИЖАЮТ САХАР В КРОВИ. 5. 10 полезных упражнений для суставов, не вставая с постели. 6. Признаки инсульта. 7. ЛЕЧЕНИЕ АЛЮМИНИЕВОЙ ФОЛЬГОЙ. 8. Этот овощ чистит печень, как губка. 9. Как Помочь Больным Суставам. 10. ПОХУДЕЙ ЗА 30 ДНЕЙ. 11. Как пережить сердечный приступ, если… Читать далее →
ПРОЕКЦИОННЫЕ ЗОНЫ НА ТЕЛЕ ЧЕЛОВЕКА 2 часть
ПРОЕКЦИОННЫЕ ЗОНЫ ВНУТРЕННИХ ОРГАНОВ НА ТЕЛЕ ЧЕЛОВЕКА СО СТОРОНЫ СПИНЫ 1.Нарушения в костной системе. Представительство находится на остистой поверхности 7-го шейного позвонка (С7). Проявляется болезненностью надкостницы при пальпаторном исследовании, дискомфортными ощущениями. 2.Головка поджелудочной железы. Представительство располагается под основанием черепа справа. Проявляется напряжением мышц в этой области, болезненностью при пальпации: 3.Базилярная недостаточность. Представительство на боковых отростках первого шейного позвонка (С1, по боковой акселярной линии справа или слева. Проявляется болезненностью при пальпаторном исследовании. Возникшее корешковое ущемление вызывает нарушение кровоснабжения области головы. 4.Верхний… Читать далее →
Доврачебная помощь при ДТП
по материалам тренинга. я не врач. и не претендую на то, что то что я могла бы сделать – спасет человеку жизнь или что-то такое. мы говорили о том, что вы можете сделать до врача, чтобы не навредить. нельзя давать лекарства – достал аптечку – готовься сесть. так же существует статья за оставление в опасности, так что помощь вызвать всегда можно. первое, что нужно решить – вписываемся мы помогать, или не вписываемся. это зависит от вашей готовности, возможностей и вообще, состояния. если… Читать далее →
ПРОЕКЦИОННЫЕ ЗОНЫ НА ТЕЛЕ ЧЕЛОВЕКА (Зоны Захарьина-Геда)
ПРОЕКЦИОННЫЕ ЗОНЫ НА ТЕЛЕ ЧЕЛОВЕКА (Зоны Захарьина-Геда) В 1893-1896 гг. известный английский невропатолог Генри Гед детально описал определенные области кожи, в которых при заболевании внутренних органов появляются отраженные боли, а также болевая и температурная гиперестезия (гиперпатия). Такие участки кожи названы зонами Захарьина-Геда. поскольку выдающийся русский клиницист-терапевт Г.А. Захарьин впервые (1889) оценил их диагностическое значение. Иногда и без прикосновения участок тела (кожи, мышцы, надкостницы, сосуда, фасции), являющийся представителем внутреннего органа, самостоятельно начинает болеть, и величина болевого ощущения часто пропорциональна патологическому состоянию… Читать далее →
Роды с улыбкой
Если не написать сейчас, то уже окончательно всё забуду, т.к. нюансы стремительно стираются из памяти. Короткий анонс: рожать оказывается НЕ БОЛЬНО (и это главное открытие, и это абсолютно РЕАЛЬНО), роды – на 90% результат подготовки и упорной работы. Итак, мемуары (много нелицеприятной физиологии и в трех томах, чувствительным и занятым НЕ рекомендуется))….. Читать далее →
Как я родила Роберта.
Забавно, рожать нас отправили в тот же родзал, в котором ровно 2 года назад появился на свет наш Левушка – №1. Это в меня вселило уверенность, что я всё знаю здесь и в родах. Я деловито переговаривалась с многочисленными сотрудниками роддома, рассказывала о своем опыте, хихикала, позировала мужу, пыталась зайти на бэбиблог и прочитать последнюю статью про роды, выложенную у меня в блоге, но вайфай кочевряжился… Тогда я засела в медитацию – качать корневую чакру. Во-первых, она находится именно там, где… Читать далее →
Я дома, выписали!
24 апреля в девять утра позвала моя доктор на осмотр врачей. Как выяснилось, в этом отделении пациенты сами приходили на осмотр каждое утро, и узнавали о назначениях врача тоже сами, после обеда. Пришла я на осмотр, его вел заведующий и доктора, которые вызывали поочередно своих пациентов. Позвали меня, заведующий осмотрел нос изнутри, вставил эндоскоп кажется, расширил и посмотрел еще раз, спросил, не было ли у меня операций по выпрямлению перегородки, сказал, что раз не было, сделаем. «Доктор Фарида, это наш клиент»… Читать далее →
Причины психологических проблем болезни позвоночника
Всем привет! Очень интересная статья.. Затекшая и хрустящая шея, ломота в пояснице или постоянное напряжение между лопаток – спутник офисных работников, домохозяек, а иногда даже студентов, сгорбившихся над учебниками. Но если вы следите за осанкой, занимаетесь гимнастикой и отказались от тяжелых сумок, а спина по-прежнему болит – возможно, это повод обратиться к психологу или заглянуть внутрь себя. Дело в том, что наша спина первой реагирует на стрессы, тревогу, чувство вины и прочие негативные переживания. Локализация боли поможет понять, какие проблемы… Читать далее →
Растрескивание и скрежет шеи: что это значит?
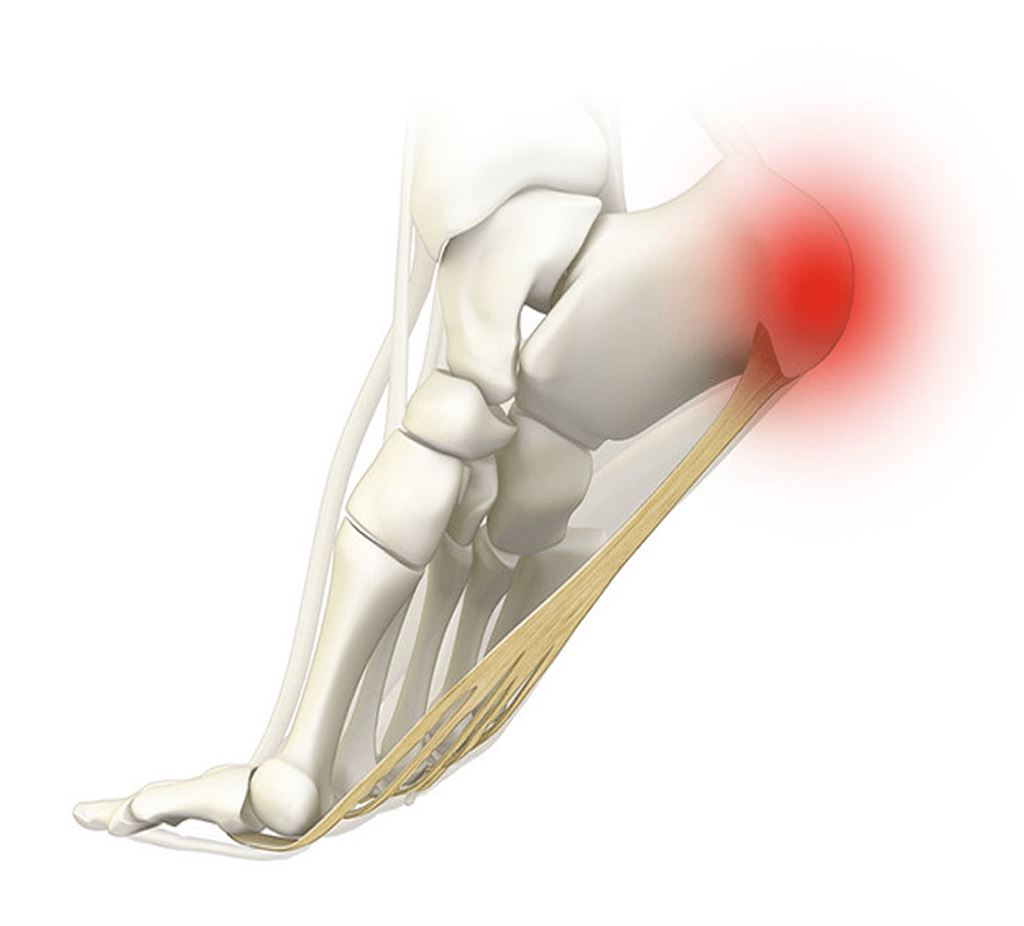
Крепитация или крепитация – это шум, который можно услышать во время движений в суставах, например треск, треск, треск или скрежет. Эти звуки и ощущения также могут возникать в области шеи. Большинство людей в какой-то момент испытали крепитацию на шее. Один из примеров – ощущение треска в шее при повороте головы, чтобы задним ходом повернуть машину.
СохранитьCrepitus – это ощущение растрескивания, трескания, трескания или скрежета, возникающее при движении сустава.Существует 3 распространенных причины крепитации. Смотрите: Видео: Почему трескаются суставы?
Крепитация шеи обычно безболезненна и обычно не представляет собой ничего серьезного. Однако, если крепитация возникает на фоне других тревожных симптомов, таких как боль или травма, это может указывать на наличие более серьезного основного заболевания.
объявление
Анатомия шеи, связанная с треском
Фасеточные суставы шеи – это места соединения смежных позвонков.На конце каждой кости есть гладкая поверхность, называемая хрящом. Внутри фасеточного сустава находится синовиальная жидкость, смазывающая суставы. Спереди от соседних позвонков находится еще одно соединение, называемое межпозвоночным дисковым пространством. Считается, что крепитация шеи возникает, когда структуры позвоночника трутся друг о друга и издают звуки.
Смотреть анимацию анатомии шейных позвонков
Некоторые вероятные причины крепитации шеи включают:
См. Причины боли в шее
СохранитьСчитается, что крепитация шеи возникает, когда структуры позвоночника трутся друг о друга и издают звуки.Одной из предполагаемых причин крепитации на шее является образование и схлопывание крошечных пузырьков газа, вызванное изменениями давления в суставе.
Крепитация шеи может быть вызвана любым из этих факторов или, в некоторых случаях, комбинацией этих или других факторов. Также следует отметить, что крепитация может возникать в любом подвижном суставе тела (распространенными примерами являются колени и плечи).
Прочтите, что такое Crepitus? на Arthritis-health.com
Как ощущается крепитация шеи
Хотя крепитация шеи обычно безболезненна, она также может сопровождаться ригидностью шеи или болью в шее различной степени, от тупой до острой.
См. Типы боли в шее
Люди, испытывающие некоторую боль из-за крепитации шеи, могут иметь более высокий риск возникновения негативных мыслей и стресса, связанных с треском и скрежетом в шее. Эти негативные мысли могут заставить людей без необходимости изменять поведение или беспокоиться о том, что шея имеет серьезные структурные повреждения, даже если это не так. Исследование, в котором изучались люди с болезненной крепитацией в коленях, показало, что участники больше беспокоились о том, что их трескающие звуки в коленях указывают на преждевременное старение, и они также с большей вероятностью пытались изменить движения, чтобы не издавать звуки. 4 Подобные результаты могут быть верными для людей с болью в шее и крепитацией.
объявление
Ход крепитации шеи
Крепитация шеи может возникнуть в любом возрасте, но чаще возникает с возрастом. Частота треска шеи и скрежета может сильно различаться. Некоторые люди могут испытывать крепитацию на шее несколько раз в месяц, тогда как другие могут испытывать ее каждый день или даже в течение дня при большинстве движений шеи.
Крепитация шеи может проходить в одни периоды чаще, чем другие.Например, треск и скрежет шеи могут часто происходить в течение нескольких дней, а затем исчезать. В случаях, когда крепитация шеи является результатом перетирания костей из-за остеоартрита фасеточных суставов, треск и скрежет шеи с большей вероятностью будут возникать при движениях и не исчезать.
См. Видео о шейном фасеточном остеоартрите
Хотя при артрите может возникать повышенный треск и скрежет шеи, в настоящее время нет научных доказательств того, что частое растрескивание шеи может привести к артриту.По мере того как мы стареем, звуки имеют тенденцию переходить от более громких и выраженных трещин к более сильным ощущениям скрежета или хруста.
При серьезном укреплении шеи
Если растрескивание или скрежет шеи сопровождается болью, скованностью или другими симптомами, это может указывать на основное заболевание, которое необходимо проверить у квалифицированного медицинского работника.
Список литературы
- 1. Ансуорт А., Доусон Д., Райт В. «Растрескивание суставов» Биоинженерное исследование кавитации в пястно-фаланговом суставе.Ann Rheum Dis. 1971; 30: 348-358.
- 2.Кавчук Г.Н., Фрайер Дж., Яремко Дж. Л., Зенг Х., Роу Л., Томпсон Р. Визуализация кавитации суставов в реальном времени. PLoS ONE. 2015; 10 (4): e0119470
- 3. Чандран Суджа В., Баракат А.И. Математическая модель звуков, производимых костяшками пальцев. Sci Rep.2018; 8 (1): 4600
- 4. Робертсон К.Дж., Херли М., Джонс Ф. Представления людей о значении крепитации при болях в коленной чашечке и о влиянии этих представлений на их поведение: качественное исследование.Musculoskelet Sci практ. 2017; 28: 59-64.
Когда трещина в шее требует медицинской помощи
«Поскольку большинство визитов к врачу длится 30 минут или меньше, для пациентов важно знать о своем состоянии до посещения хирурга и узнать больше, когда они пойдут домой. Я рад сыграть роль в предоставлении точной и простой информации относительно заболевания позвоночника и хирургия через Spine-health.com “.
– доктор Бенджамин Бьерке, доктор медицины
«Работать с Veritas Health – одно удовольствие.Я ценю, насколько легок процесс создания и насколько тщательно сотрудники общаются со мной по каждой статье. Я рад внести свой вклад в обучение пациентов с помощью их объективных и всеобъемлющих ресурсов ».
– доктор Шама Джордж, PharmD
«Spine-health» предлагает отличную междисциплинарную библиотеку рецензируемых статей о лечении патологии позвоночника. Будучи автором, я могу выразить свою точку зрения в качестве хирурга-позвоночника, а также дает мне непредвзятую область, где я могу направлять пациентов кто подумывает об операции.”
– доктор Джей Джаганнатан, доктор медицины, FAANS
Мне нравится писать статьи для Veritas, потому что это заставляет меня брать сложные предметы, такие как анатомия позвоночника, проблемные состояния позвоночника и варианты лечения, и объяснять их так, чтобы каждый мог понять. Как хирург позвоночника, я делаю это каждый день, по одному пациенту за раз. Однако Veritas дает мне возможность охватить и обучить миллионы людей одновременно ».
Доктор.Дэвид ДеВитт, MD
«Опыт создания с Veritas Health великолепен, это простой и цельный процесс. Персонал исключительно полезен и мотивирован, помогая вам завершить блог или статью, над которой вы работаете».
– Даррен Риччио, MSPT, COMT, CFT, CWT
«В то время, когда есть неограниченный доступ к информации в Интернете, большая часть которой неверна или неверно истолкована, мне нравится возможность предоставлять правдивую информацию и полезные советы не только моим пациентам, но и всем, кто найдет статьи и полезные блоги о здоровье позвоночника.com. Доктора Google существует множество, и они заслуживают честной и краткой информации. “
– Д-р Роб Д. Дикерман, DO, PhD
«Мне нравится все, что связано с позвоночником, и мне нравится писать для Spine-health.com. На сайте представлены статьи и блоги о различных заболеваниях с последней научной и основанной на исследованиях информацией таким образом, чтобы публика может легко понять ».
– Доктор Адаку Нвачуку, DO
«Как доктор фармацевтов, который работал фармацевтом-исследователем, а теперь работает розничным фармацевтом, мне очень нравится делиться своими знаниями и опытом с читателями Veritas.Создание статей и блогов – это для меня способ держать людей в курсе последних практик и рекомендаций. Поскольку я общаюсь с пациентами каждый день, я могу предвидеть вопросы и опасения читателей ».
– Доктор Кэти де Фалья, PharmD
Надежное содержимое корешка
Используя наши рецензируемые статьи, исследователи и врачи обращаются к теме «Здоровье позвоночника», чтобы дополнить исследовательские работы и презентации, указанные в Национальных институтах здоровья.
Партнерство с защитниками боли
Посвященный помощи сообществу людей, страдающих болью, Veritas Health сотрудничает с некоммерческими организациями, такими как U.S. Pain Foundation, для развития ценного обучения пациентов.
Независимый ресурс
Veritas Health не принадлежит компаниям, которые продают продукты или лекарства. Четкое разделение редакционного контента и спонсорской поддержки / рекламы имеет важное значение для предоставления точной и объективной информации о здоровье.
Наличие в популярных социальных сетях
Имея более 500 000 поклонников на Facebook, Veritas Health публикует видео, инфографику, упражнения и эксклюзивные советы, чтобы помочь людям больше узнать о своих хронических заболеваниях.
Самая посещаемая костно-мышечная платформа
За последние 20 лет люди просмотрели 1,8 миллиарда страниц на веб-сайтах Veritas Health, чтобы познакомиться с контентом, который помогает им лучше понять симптомы, состояния и различные варианты лечения.
Медицинские авторы, сертифицированные Советом
Авторы Veritas Health проходят тщательный отбор на основе их опыта в предметной области, сертификатов совета и практики медицины позвоночника. В среднем наши авторы имеют более 20 лет клинического опыта.
Активное онлайн-сообщество
Наши форумы представляют собой интересное сообщество, предлагающее столь необходимую эмоциональную поддержку и ободрение от других людей, имеющих аналогичный опыт.
Выдающийся медицинский консультативный совет
Надзор за качеством всего контента Veritas Health осуществляется нашим Медицинским консультативным советом, который состоит из признанных лидеров в области медицины позвоночника, каждый из которых имеет более 30 лет клинического опыта.
.Причины трескания шеи и скрежета
Причины трескания шеи и звуков скрежета
(увеличенное изображение)
Хотя треск и скрежет во время движений шеи довольно распространены среди населения в целом, точные причины этих звуков не всегда хорошо понятны. Некоторые из наиболее распространенных причин трескания и скрежета шеи, также называемые крепитацией шеи, включают:
- Изменения давления в шейных фасеточных суставах
- Движения связок или сухожилий вокруг костей или их костных прикреплений
- Соседние кости, измельчающие вместе
Эти причины крепитации шеи более подробно рассматриваются ниже.
реклама
Изменения артикулярного давления
Синовиальные суставы, такие как шейные фасеточные суставы шеи, имеют суставную капсулу, заполненную синовиальной жидкостью, которая смазывает и защищает гладкий хрящ прилегающих костей. Когда синовиальный сустав движется, а соседние кости трутся и сочленяются друг с другом, давление внутри сустава изменяется и может вызвать образование крошечных пузырьков газа, которые в конечном итоге снова схлопнутся в синовиальной жидкости. Эти изменения давления, вероятно, играют определенную роль в возникновении некоторых трескучих звуков.
См. Шейные позвонки
Были проведены различные исследования по преднамеренному растрескиванию суставов (синовиальных суставов пальцев), но выводы в медицинской литературе относительно того, что на самом деле вызывает шум, были неоднозначными. Основываясь на исследовании, опубликованном в 1971 году, в течение нескольких десятилетий медицинское сообщество широко признавало, что трескающие суставы звуки могут быть вызваны схлопыванием или лопанием пузыря в синовиальной жидкости. 1 Тем не менее, некоторые сомнения в этой теории были вызваны исследованием 2015 года, в котором изучали МРТ-видео трещин суставов пальцев и пришли к выводу, что звуки исходят от образования пузыря. 2 Совсем недавно в ходе исследования 2018 года была создана и протестирована новая математическая модель, которая подтверждает теорию 1971 года о том, что звуки возникают в результате схлопывания (или даже частичного схлопывания) пузыря. 3
Когда сустав трескается из-за изменения давления в суставе, считается, что внутреннее давление в суставе сбрасывается примерно через 20 минут, а затем может снова образоваться трещина.
Связка или сухожилие, движущиеся вокруг кости
Другим возможным фактором крепитации шеи может быть щелкающий звук связок и / или сухожилий при их движении по костям или другим тканям, расположенным в области шеи.Связки и сухожилия – это мягкие ткани, которые прикрепляются к костям, но они также могут обладать сильной эластичностью, подобной резиновой ленте.
Одна из теорий, объясняющих, почему крепитация становится более частой с возрастом, состоит в том, что суставы и окружающие ткани, включая сухожилия и связки, со временем ослабевают. К другим факторам, которые могут влиять на функционирование сухожилий и связок, а в некоторых случаях также могут способствовать крепитации, относятся:
- Отек или жесткость
- Травма или перенапряжение
- Дегенерация позвоночника
- Необычное или внезапное движение
- Изменения после операции
Эти факторы могут способствовать возникновению крепитации, а могут и не способствовать этому, поскольку доказательства пока носят анекдотический характер.Также возможно, что здоровые сухожилия и связки по-прежнему будут издавать треск или щелчки.
Шлифовка кости по кости
Кость может задеть кость, если хрящ фасеточного сустава изношен из-за остеоартрита. Это состояние может возникать постепенно при нормальном процессе старения или может ускоряться, если имело место травматическое повреждение, такое как хлыстовая травма или спортивная травма.
См. Цервикальный остеоартрит (артрит шеи)
Крепитация шеи, вызванная трением кости о кость, обычно сопровождается болью и ограниченными движениями шеи.Кроме того, эти звуки трескания и скрежета кости о кость обычно могут повторяться при каждом движении.
объявление
Причина крепитации на шее не может быть обнаружена
Когда человек испытывает крепитацию на шее, маловероятно, что причина звуков когда-либо будет установлена, особенно если они не сопровождаются болью. Даже в тех случаях, когда крепитация шеи сопровождается болью, основное внимание уделяется поиску причины боли и ее лечению, а не определению точного механизма звуков.
См. Причины боли в шее
Список литературы
- 1. Ансуорт А., Доусон Д., Райт В. «Растрескивание суставов» Биоинженерное исследование кавитации в пястно-фаланговом суставе. Ann Rheum Dis. 1971; 30: 348-358.
- 2.Кавчук Г. Н., Фрайер Дж., Яремко Дж. Л., Зенг Х., Роу Л., Томпсон Р. Визуализация кавитации суставов в реальном времени. PLoS ONE. 2015; 10 (4): e0119470
- 3.Чандран суджа В., Баракат А.И. Математическая модель звуков, производимых костяшками пальцев.Научный доклад 2018; 8 (1): 4600
Исправьте текстовую шейку с помощью этих 6 упражнений и советов по образу жизни
Как получить текстовую шейку?
Каковы шансы, что вы читаете эту статью со своего портативного устройства, занимая серьезное, но опасное положение текстовой шеи? (Определение: голова вперед, плечи округлены, спина опущена.) Это положение, также известное как «текстовая шея», является настоящей эпидемией.
Люди проводят около пяти часов каждый день, глядя на свои телефоны, и это может привести к серьезным болям в области шеи и шеи, – объясняет мануальный терапевт Сиара Каппо, округ Колумбия, из Cappo Chiropractic & Sports Therapy.Исследователи из Harvard Medical Health прогнозируют, что 7 из 10 человек в какой-то момент своей жизни будут испытывать боли в шее.
Вот что делает текстовая шея с вашим телом: она сжимает и подтягивает мышцы, сухожилия и связки в передней части шеи, одновременно удлиняя мышцы, сухожилия и связки позади шеи. «Голова человека весит 10 фунтов. На каждый дюйм ваша голова наклоняется вперед, а вес, который приходится выдерживать вашей шее, увеличивается вдвое », – объясняет Каппо. Со временем это дополнительное напряжение накапливается.
Но отказываться от наших устройств – не вариант. Вместо этого мы можем убедиться, что мы правильно тренируемся и придерживаемся хороших привычек, чтобы предотвратить боли, связанные с текстовой шеей.
Укрепление и растяжка мышц может помочь облегчить некоторые из этих ноющих болей в шее, – говорит Айса Гудрич, округ Колумбия, FMP из Центра реабилитации и здоровья Южной Флориды.
Итак, с помощью профессиональных мануальных терапевтов мы собрали лучшие растяжки и упражнения без оборудования.Включите их в свой распорядок дня один-три раза в день, чтобы показать текстовым сообщениям, кто здесь главный.
1. Преувеличенный кивок
Преувеличенный кивок уравновешивает положение головы вниз / вперед, подтягивая плечи вниз и назад и увеличивая подвижность шеи, – объясняет Каппо.
Как это сделать:
- Начните с того, что сядьте за рабочий стол или встаньте удобно, расслабив плечи. Закрыв рот – зубы соприкасаются, но не сжимаются – посмотрите в потолок.
- Сделайте паузу, позвольте челюсти расслабиться и открыть рот. Теперь посмотрите, сможете ли вы отодвинуть голову на дюйм или два назад (обычно это возможно).
- Держите голову неподвижно и поднесите нижнюю челюсть к верхней, закрыв рот. Вы должны почувствовать растяжение в передней части шеи.
2. Собака, обращенная вниз
Собака, обращенная вниз, полезна для открытия передней стенки грудной клетки и плеч, которые часто округляются и стянуты из-за чрезмерного использования технических средств, отмечает Гудрич.Эта поза посвящена силе верхней части тела, а это значит, что если у вас нет силы плеч, вы можете компенсировать это, напрягая плечи до ушей. Если вы заметили, что делаете это, активно опустите лопатки вниз по спине, чтобы освободить место на шее.
Как это сделать:
- Начните на четвереньках. Сожмите пальцы ног и высоко поднимите бедра, дотянувшись бедренными костями до потолка.
- Вернитесь пятками к мату, но не позволяйте им упираться в землю.
- Опустите голову так, чтобы шея была длинной. Оставаясь здесь, следите за тем, чтобы складки ваших запястий были параллельны переднему краю коврика.
- Чтобы уменьшить давление на запястья, надавите на суставы указательных и больших пальцев.
- Сделайте как минимум три глубоких вдоха. Затем отпустите.
3. Кошка-корова
Ваше ядро и таз должны управлять потоком кошки-коровы: на вдохе вы создаете передний наклон таза, так что ваш копчик обращен к потолку, а на выдохе вы создаете задний наклон. наклонитесь так, чтобы копчик был обращен к земле.Эта последовательность движений помогает повысить осведомленность позвоночника, что в значительной степени является частью неидеальной осанки.
Как это делать:
- Старт на четвереньках, положив плечи на запястья, бедра – на колени, а верхняя часть ступней прижата к земле. Посмотрите вниз на несколько дюймов перед пальцами и вытянитесь от головы до копчика.
- Чтобы начать «кошачью» фазу, согните спину к потолку с помощью пресса, одновременно сгибая копчик (делая форму хеллоуинской кошки) на выдохе.Вытяните шею и позвольте подбородку опускаться и опускаться к груди, чтобы уши опустились на бицепсы.
- Чтобы начать фазу «коровы», сделайте набросок и сгребите таз так, чтобы живот опускался на пол на вдохе. Распрямите лопатки, отводя плечи от ушей, поднимите подбородок и грудь, чтобы смотреть в потолок.
- Сделайте несколько циклов «Кошка-Корова», избегая напряжения и давления в голове и шее.
4.Падахастасана
Падахастасана растягивает шею и подколенные сухожилия, что означает, что она борется с бедрами и , которые напряжены от сидения весь день в одно и то же время, объясняет Гудрич.
Как это сделать:
- Снимите обувь и начните, расставив ноги на расстоянии бедер. Затем наклонитесь вперед, позволяя рукам коснуться пола. Если сложно, возьмите руки настолько далеко, насколько это возможно, не напрягаясь.
- Согните ноги в коленях и оторвите подушечки стоп от пола, чтобы руки скользнули ладонями вверх под ступнями.
- Позвольте пальцам ног войти прямо в складки запястья. Надавите подушечками стоп на ладонь и расслабьте голову. Сделайте здесь как минимум три глубоких вдоха.
5. Поза лука
Поза лука помогает противодействовать опущенным плечам, раскрывая их спереди и укрепляя сзади, – объясняет Марина Мангано, округ Колумбия, основательница Chiro Yoga Flow.
Как это сделать:
- Лягте на живот, положив подбородок на пол, а руки положите по обе стороны от себя.
- Согните ноги в коленях и поднесите пятки как можно ближе к ягодицам. Потянитесь назад обеими руками и возьмитесь за внешние лодыжки. На вдохе поднимите пятки к потолку, чтобы грудь, бедра и верхняя часть туловища поднялись над ковриком.
- Чтобы усилить растяжку, попробуйте поднять пятки выше, прижимая копчик к коврику. Посмотрите вперед и отведите плечи от ушей.
- Задержитесь в этом положении на 10 вдохов. Освободитесь на выдохе, медленно опуская бедра, а затем все тело на землю.
6. Подтяжка подбородка
Подтяжка подбородка – это простое упражнение, которое вы можете выполнять за рабочим столом, на светофоре или даже на встрече на работе. Эта простая растяжка поможет улучшить осознание позвоночника и укрепит мышцы шеи, чтобы выровнять голову, – говорит Каппо.
Как это сделать:
- Сядьте прямо на стул и держите подбородок параллельно полу. Не наклоняя голову ни в какую сторону, осторожно отведите голову и подбородок назад, как будто вы делаете двойной подбородок.Будьте осторожны, чтобы не запрокинуть голову. Вы должны почувствовать растяжение задней части шеи.
- Теперь представьте, что веревка тянет вашу голову вверх, как марионетка, и активно удлиняет вашу шею. Активно отталкивайте основание черепа от основания шеи. Держите челюсть расслабленной и удерживайте это положение на 3 глубоких вдоха.
- Выпустите подбородок вперед. Повторение.
1. Измените то, как вы держите телефон.
«Поднимите экран на уровень глаз, чтобы голова не наклонялась вперед или не слишком высоко.Вместо этого держите позвоночник нейтральным, чтобы ухо находилось на уровне плеч », – говорит Каппо. Это не позволит вам удерживать позу с головой вперед в течение длительного периода времени.
2. Делайте перерывы в работе телефона.
Частые перерывы в работе с экраном могут помочь, даже если это всего две-три минуты каждый час. «Избавиться от привычки смотреть вниз – это мой первый совет по предотвращению и облегчению технического состояния шеи, но для большинства людей это маловероятно. Поэтому вместо этого я рекомендую людям сознательно делать перерывы в использовании своих телефонов », – говорит Гудрич.«Устанавливайте напоминания на телефоне или компьютере или используйте стикер. Эти небольшие подсказки могут иметь огромное значение ».
3. Попробуйте приложение Text Neck.
Существует приложение Text Neck для Android, которое предлагает «немедленную обратную связь в реальном времени» о вашей позе (отображается зеленым или красным светом). Также есть дополнительная вибрация или звуковое напоминание, чтобы сообщить вам, когда вы вернулись к вредным привычкам.
4. Если вы испытываете длительную боль, обратитесь к специалисту.
Если вы испытываете длительную боль, Элизабет Андерсон, округ Колумбия, и Эрин Андерсон, округ Колумбия, из хиропрактики Twin Life рекомендуют приспособиться, что помогает облегчить боль и решить структурные проблемы, которые текст шеи создается с течением времени.И они могли быть на чем-то. Обзор 2007 года указал на хиропрактику как на одно из основных нефармакологических методов лечения, которые считаются эффективными при острой и хронической боли в шее и спине.
5. Занимайтесь йогой 10 минут
По словам Гудрича, лучшим способом лечения и предотвращения боли в шее и спине является йога, поскольку она помогает улучшить модели движений, повышает осознанность тела и включает в себя работу с дыханием. Боль в шее вызвана мышечным дисбалансом, например, тугими ромбами, но ежедневные занятия йогой могут помочь исправить эти различия.Выполнение упражнений, упомянутых выше, или 10 минут йоги в день могут иметь значение.
Были споры, действительно ли текстовая шейка является проблемой, которую он записал на свой счет. Недавно бразильские исследователи изучили 150 молодых людей в возрасте от 18 до 21 года и обнаружили, что текст на шее никак не связан с болью в шее. Однако они отметили, что частое использование мобильных телефонов и отсутствие физических упражнений могут быть связаны с болью в шее и спине.
Итак, помните: не существует единственного метода, который гарантировал бы облегчение ваших технических болей.Но, в конце концов, не повредит растяжка и упражнения, чтобы ваши мышцы оставались активными и гибкими.
Габриэль Кассель играет в регби, бегает по грязи, смешивает протеин и смузи, готовит еду, кроссфиттинг, из Нью-Йорка. Она стала жаворонком, попробовала челлендж Whole30 и ела, пила, чистила щеткой, мыла и залила углем – все во имя журналистики. В свободное время она может читать книги по самопомощи, жать лежа или практиковать хюгге.Следуйте за ней в Instagram .
.


















 Наиболее часто встречающими является заболевание – Тендинит . Вследствие этого недуга происходит воспаление мышц и сухожилий на ногах. Очень частым местом возникновения тендинита является подколенное сухожилие.
Наиболее часто встречающими является заболевание – Тендинит . Вследствие этого недуга происходит воспаление мышц и сухожилий на ногах. Очень частым местом возникновения тендинита является подколенное сухожилие. При занятиях спортом очень часто возникает такая неприятная проблема, как травма . В нашем случае, это микронадрыв коллагеновых волокон. Так как ткань, из которой состоит сухожилие, очень плотная, то основным очагом возникновения травмы являются места, где они прикрепляются к мышцам. Наиболее частыми участками появления патологии являются коленный сустав и ахиллово сухожилие .
При занятиях спортом очень часто возникает такая неприятная проблема, как травма . В нашем случае, это микронадрыв коллагеновых волокон. Так как ткань, из которой состоит сухожилие, очень плотная, то основным очагом возникновения травмы являются места, где они прикрепляются к мышцам. Наиболее частыми участками появления патологии являются коленный сустав и ахиллово сухожилие .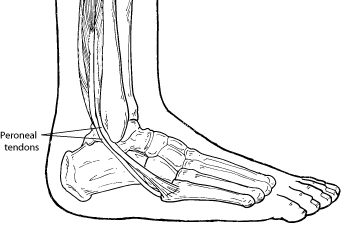
 Лечение пяточной шпоры. Пяточная шпора это заболевание подошвенный фасциит. Пяточной шпорой его называют в народе. Если человек обратился к врачу с жалобой на боль в пятке, то, скорее всего, поставят именно такой диагноз. Этот недуг чаще встречается у более старших людей, от 45 лет и выше.
Лечение пяточной шпоры. Пяточная шпора это заболевание подошвенный фасциит. Пяточной шпорой его называют в народе. Если человек обратился к врачу с жалобой на боль в пятке, то, скорее всего, поставят именно такой диагноз. Этот недуг чаще встречается у более старших людей, от 45 лет и выше. Также шпоры на пятке могут появиться из-за травмы ступни, когда были большие повреждения волокон фасции. Это причина свойственна спортсменам, однако может быть и в обычной жизни.
Также шпоры на пятке могут появиться из-за травмы ступни, когда были большие повреждения волокон фасции. Это причина свойственна спортсменам, однако может быть и в обычной жизни. Если у человека есть заболевание пяточная шпора, нужно сразу обращаться к врачу за лечением. Потому что чем раньше принять меры, тем быстрее будет выздоровление. Проблему нужно рассматривать комплексно, снять болевой синдром и остановить воспаление. Так же будет остановлено разрастание костного образования.
Если у человека есть заболевание пяточная шпора, нужно сразу обращаться к врачу за лечением. Потому что чем раньше принять меры, тем быстрее будет выздоровление. Проблему нужно рассматривать комплексно, снять болевой синдром и остановить воспаление. Так же будет остановлено разрастание костного образования.






 От резких болей в пятке, напоминающих укол острым предметом, страдает немало людей, особенно, пожилого возраста. После 50 лет суставы подвержены патологическим процессам, кости сильнее деформируются.
От резких болей в пятке, напоминающих укол острым предметом, страдает немало людей, особенно, пожилого возраста. После 50 лет суставы подвержены патологическим процессам, кости сильнее деформируются. Пяточная шпора – опасное явление, сопровождающееся воспалительным процессом. Плантарный фасциит редко возникает как самостоятельное заболевание. Патологическое изменение пяточной кости наблюдается при некоторых болезнях суставов, например, артрите. Несмотря на скромные размеры – от 3 до 12 мм, вырост вызывает болезненность в области пятки, возникают натоптыши и наросты на коже. (О шипицах на ноге прочтите на этой странице).
Пяточная шпора – опасное явление, сопровождающееся воспалительным процессом. Плантарный фасциит редко возникает как самостоятельное заболевание. Патологическое изменение пяточной кости наблюдается при некоторых болезнях суставов, например, артрите. Несмотря на скромные размеры – от 3 до 12 мм, вырост вызывает болезненность в области пятки, возникают натоптыши и наросты на коже. (О шипицах на ноге прочтите на этой странице). Чем лечить аллергическую сыпь на теле у ребенка? Узнайте эффективные методы.
Чем лечить аллергическую сыпь на теле у ребенка? Узнайте эффективные методы. На домашние рецепты уповают многие. Вылечить пяточную шпору одними народными средствами невозможно. Воспаление постепенно уйдёт, боли стихнут, но достижение результата потребует немало времени.
На домашние рецепты уповают многие. Вылечить пяточную шпору одними народными средствами невозможно. Воспаление постепенно уйдёт, боли стихнут, но достижение результата потребует немало времени. Предлагаем к прочтению интересную статью о лечении контагиозного моллюска у взрослых и детей.
Предлагаем к прочтению интересную статью о лечении контагиозного моллюска у взрослых и детей.








 Признаки образования пяточной шпоры
Признаки образования пяточной шпоры
 Кредит: CC0 Public Domain
Кредит: CC0 Public Domain






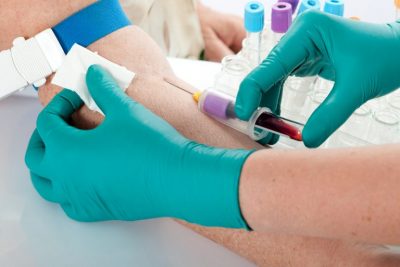






 Загрузка…
Загрузка… Поясничный отдел позвоночника по праву считается самым уязвимым его участком. Слабый мышечный корсет поясницы, высокая нагрузка на нижние отделы и резкие подъемы тяжестей приводят к тому, что эта боль временами появляется больше чем у половины взрослого населения. Но если слабая ноющая боль после тяжелого дня может пройти сама после хорошего сна, то постоянная резкая боль в пояснице при наклоне – повод встревожиться. Какие патологии могут вызывать боль в нижних отделах позвоночника?
Поясничный отдел позвоночника по праву считается самым уязвимым его участком. Слабый мышечный корсет поясницы, высокая нагрузка на нижние отделы и резкие подъемы тяжестей приводят к тому, что эта боль временами появляется больше чем у половины взрослого населения. Но если слабая ноющая боль после тяжелого дня может пройти сама после хорошего сна, то постоянная резкая боль в пояснице при наклоне – повод встревожиться. Какие патологии могут вызывать боль в нижних отделах позвоночника? Описание
Описание
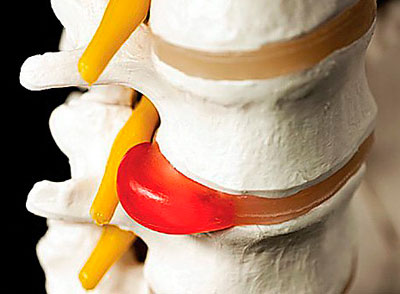 Описание
Описание
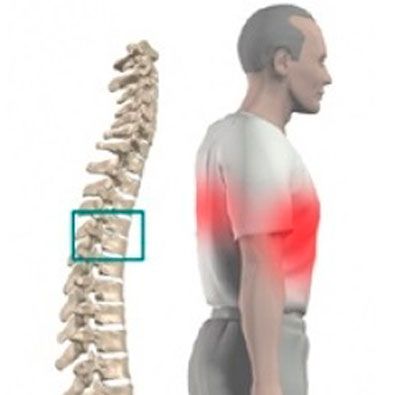 Описание
Описание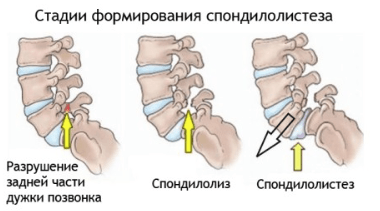 Описание
Описание Описание
Описание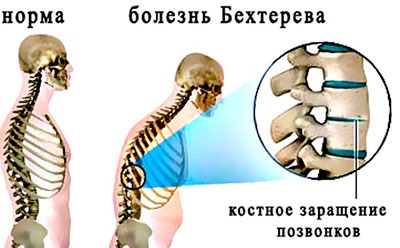 Описание
Описание Описание
Описание Описание
Описание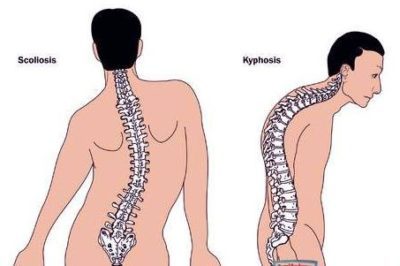 Описание
Описание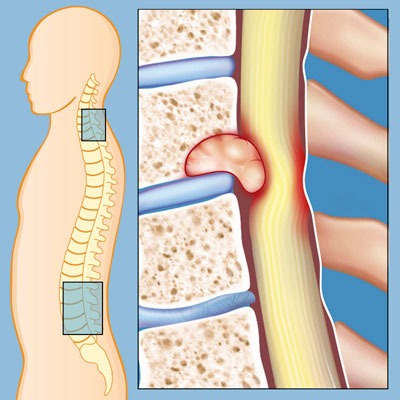 Описание
Описание Острые болевые ощущения возникают при: травмах и переломах; поражении костей; защемлениях нерва по любой причине.
Острые болевые ощущения возникают при: травмах и переломах; поражении костей; защемлениях нерва по любой причине. В том случае, если болевые ощущения сохраняются более 2-х дней или ярко выражены. Промедление может стоить пациенту здоровья.
В том случае, если болевые ощущения сохраняются более 2-х дней или ярко выражены. Промедление может стоить пациенту здоровья. Если боль – слабая, возникла только что и никогда не возникала раньше, причиной может быть переутомление. В этом случае нужно как следует отдохнуть, желательно – с приемом горячей ванны. В самом крайнем случае можно выпить таблетку Диклофенака или Ибупрофена.
Если боль – слабая, возникла только что и никогда не возникала раньше, причиной может быть переутомление. В этом случае нужно как следует отдохнуть, желательно – с приемом горячей ванны. В самом крайнем случае можно выпить таблетку Диклофенака или Ибупрофена.
 При некоторых легких типах травмы у потерпевшего в течение нескольких дней не утрачивается способность ходить, а болезненные ощущения неярко выражены. Если не оказать пострадавшему первую помощь и не доставить в травматологическое отделение, то такой перелом скоро становится осложненным, костные отломки могут нарушить целостность кожного покрова, повредить сосуды и нервы.
При некоторых легких типах травмы у потерпевшего в течение нескольких дней не утрачивается способность ходить, а болезненные ощущения неярко выражены. Если не оказать пострадавшему первую помощь и не доставить в травматологическое отделение, то такой перелом скоро становится осложненным, костные отломки могут нарушить целостность кожного покрова, повредить сосуды и нервы.



 Больной должен лежать на толстом и плотном поролоновом или ортопедическом матраце. Над кроватью пациента должна находиться перекладина, ухватившись за которую, он сможет немного поменять положение тела, приподняться. При отсутствии осложнений человеку с переломом можно присаживаться на десятый день после начала лечения. Через две недели можно начинать понемногу принимать вертикальное положение и стоять, придерживаясь за кровать или стул. Через три недели следует помочь больному передвигаться, пользуясь костылями или ходунками.
Больной должен лежать на толстом и плотном поролоновом или ортопедическом матраце. Над кроватью пациента должна находиться перекладина, ухватившись за которую, он сможет немного поменять положение тела, приподняться. При отсутствии осложнений человеку с переломом можно присаживаться на десятый день после начала лечения. Через две недели можно начинать понемногу принимать вертикальное положение и стоять, придерживаясь за кровать или стул. Через три недели следует помочь больному передвигаться, пользуясь костылями или ходунками.















 Является воспалением желчного пузыря.
Является воспалением желчного пузыря.
 Является воспалительным процессом в скелетных мышцах, в частности в поперечно-полосатой мускулатуре туловища. В зависимости от количества поражённых групп мышц различают локальный или полимиозит. При дополнительном поражении соединительной/нервной ткани говорят о дерматомиозите/нейромиозите.
Является воспалительным процессом в скелетных мышцах, в частности в поперечно-полосатой мускулатуре туловища. В зависимости от количества поражённых групп мышц различают локальный или полимиозит. При дополнительном поражении соединительной/нервной ткани говорят о дерматомиозите/нейромиозите. Является не заболеванием, а симптомом, который связан с закупоркой верхних мочевыводящих путей камнем, опухолью, кровяным сгустком, перегибом, при этом нарушается ток мочи направленный из почки к мочевому пузырю, в результате большого скопления жидкости усиливается её давление на почечную лоханку и возникает острая, имеющая схваткообразный характер и усиливающаяся при вдохе, боль в правом подреберье сзади, которая может отдаваться в живот спереди, пах, ногу. Часто появляются тошнота и рвота, повышается температура тела. Кроме того, застой мочи может вызвать воспаление почки, что также добавит болезненных ощущений.
Является не заболеванием, а симптомом, который связан с закупоркой верхних мочевыводящих путей камнем, опухолью, кровяным сгустком, перегибом, при этом нарушается ток мочи направленный из почки к мочевому пузырю, в результате большого скопления жидкости усиливается её давление на почечную лоханку и возникает острая, имеющая схваткообразный характер и усиливающаяся при вдохе, боль в правом подреберье сзади, которая может отдаваться в живот спереди, пах, ногу. Часто появляются тошнота и рвота, повышается температура тела. Кроме того, застой мочи может вызвать воспаление почки, что также добавит болезненных ощущений.

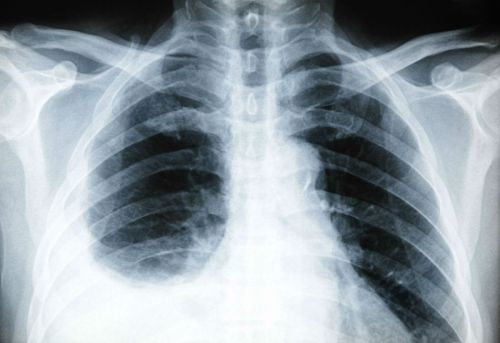

 Если вы чувствуете боль, дискомфорт при повороте тела в сторону, то это может быть свидетельством заболеваний печени, почек, поджелудочной железы.
Если вы чувствуете боль, дискомфорт при повороте тела в сторону, то это может быть свидетельством заболеваний печени, почек, поджелудочной железы.





 Для определения причины болей под ребрами справа, когда отдает в спину и руки, нужно отправляться в больницу и к ряду специалистов:
Для определения причины болей под ребрами справа, когда отдает в спину и руки, нужно отправляться в больницу и к ряду специалистов:





 Если вы ощущаете боль не только под правым боком, но и в ребрах, в подреберье или спине, то причин их появления несколько:
Если вы ощущаете боль не только под правым боком, но и в ребрах, в подреберье или спине, то причин их появления несколько:
 Какого бы характера боли вас не мучали, не стоит откладывать лечение или отказываться от помощи врачей.
Какого бы характера боли вас не мучали, не стоит откладывать лечение или отказываться от помощи врачей.


















 Постановка диагноза требует осмотра педиатра, невролога, офтальмолога и консультации генетика. В сегодняшней медицинской практике существуют 3 метода диагностики этого заболевания.
Постановка диагноза требует осмотра педиатра, невролога, офтальмолога и консультации генетика. В сегодняшней медицинской практике существуют 3 метода диагностики этого заболевания.








 давит сила, которая в несколько раз превышает массу тела. Поэтому после него при отсутствии грамотной разминки возникают болевые ощущения.
давит сила, которая в несколько раз превышает массу тела. Поэтому после него при отсутствии грамотной разминки возникают болевые ощущения. Большое значение в тренировке имеет не только техника, разминка и опыт, но и экипировка: одежда и обувь. Одежда для бега обязательно не должна быть слишком облегающей, ведь это ухудшает ток крови к мышцам, они испытывают кислородное голодание и болят. Выберите удобные свободные штаны или тянущиеся леггинсы.
Большое значение в тренировке имеет не только техника, разминка и опыт, но и экипировка: одежда и обувь. Одежда для бега обязательно не должна быть слишком облегающей, ведь это ухудшает ток крови к мышцам, они испытывают кислородное голодание и болят. Выберите удобные свободные штаны или тянущиеся леггинсы.