Позвоночник по отделам и позвонками: 7 подробных схем строения позвоночника с нумерацией
 Строение позвоночника человека – именно с этого раздела начинают изучение нормальной анатомии студенты медицинского института. Наш сайт посвящен болезням позвоночника, а потому мы считаем своей прямой обязанностью осветить этот вопрос более подробно. Давайте узнаем, из каких отделов состоит позвоночный столб, что такое позвоночно-двигательный сегмент, чем отличаются позвонки поясничного и шейного отдела, и какие изменения в строении позвоночника считаются вариантами нормы?
Строение позвоночника человека – именно с этого раздела начинают изучение нормальной анатомии студенты медицинского института. Наш сайт посвящен болезням позвоночника, а потому мы считаем своей прямой обязанностью осветить этот вопрос более подробно. Давайте узнаем, из каких отделов состоит позвоночный столб, что такое позвоночно-двигательный сегмент, чем отличаются позвонки поясничного и шейного отдела, и какие изменения в строении позвоночника считаются вариантами нормы?
Позвоночник: строение отделов, нумерация позвонков
Начинаем изучать строение позвоночника человека, схема, размещенная на странице, поможет получить более четкое представление о предмете разговора. Вначале окинем взглядом всю картину целиком. Позвоночник состоит из костей (позвонков), между которыми находятся хрящевые «прокладки» (межпозвонковые диски). Количество позвонков варьирует от 32 до 34 (об этом ниже по тексту), а вот межпозвонковых дисков значительно меньше. Почему? Ответ на этот вопрос станет понятен после прочтения первой половины материала.
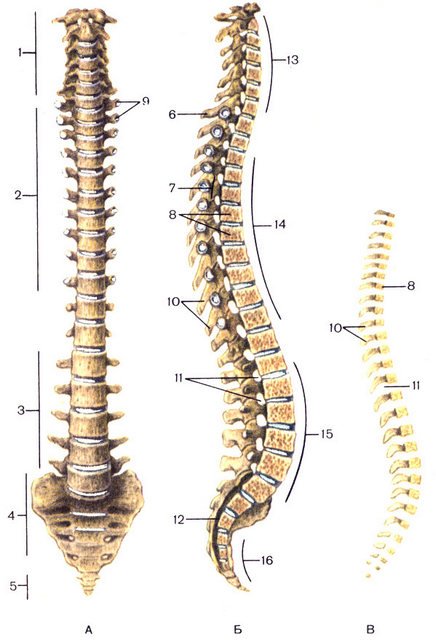
В позвоночнике принято выделять 5 отделов, причем выражение «принято выделять» мы употребили не случайно. Дело в том, что клиницисты нередко объединяют поясничный отдел с крестцовым, в то время как анатомы отдельно изучают строение поясничного отдела позвоночника человека, отдельно – крестец, и отдельно – копчик. В любом случае, с точки зрения нормальной анатомии позвоночник человека состоит из пяти отделов – шейного, грудного, поясничного, крестца и копчика.
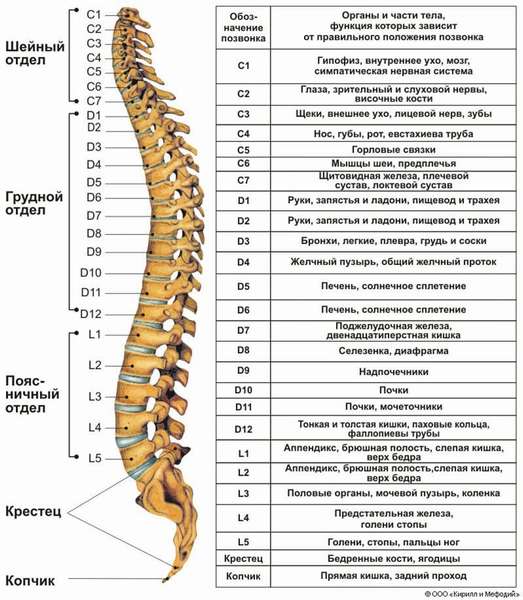
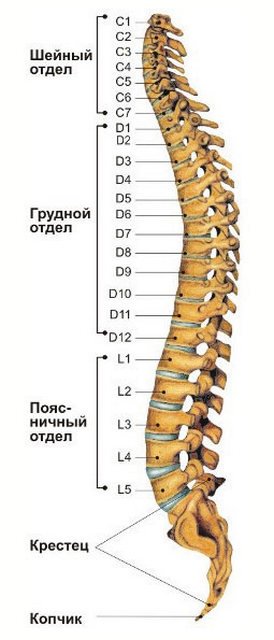
При таком взгляде на строение позвоночника человека нумерация позвонков выглядит следующим образом: первые семь (считаем сверху вниз) формируют цервикальный, или шейный отдел. Во всем мире шейные позвонки принято обозначать латинской буквой «С» (vertebra cervicalis) с присвоением порядкового номера. Соответственно, верхний шейный позвонок обозначается как «С1», второй позвонок цервикального отдела – литерой «С» с индексом 2, а седьмой, граничащий с грудным отделом, аббревиатурой С7.
Мы подробно изучили строение шейного отдела позвоночника, так что дальнейшую логику нумерации и обозначения позвонков понять несложно. Грудной отдел формируют грудные позвонки (vertebra thoracica), которые обозначаются литерой «Т» или «Th» с присвоением порядкового номера. Позвонков в грудном отделе 12, а потому нумеруются они как Th2-Th22 (или Т1-Т12). Поясничные позвонки (vertebra lumbalis) обозначаются литерой «L» с присвоением порядкового номера от 1 до 5 (5 – количество поясничных позвонков в норме).
Совершенно иначе обстоят дела с крестцом и копчиком, и строение позвоночника человека в картинках наглядно это демонстрирует. Межпозвонковых дисков в крестце и копчике нет. Копчик – это рудиментарная кость, состоящая из 3-5 сросшихся намертво позвонков (отсюда варианты суммарного количества позвонков – 32-34). Крестцовые позвонки (vertebra sacralis) тоже полностью срастаются между собой в одну монолитную кость, а потому нумерация S1-S5, де-факто, теряет смысл. Однако в этом правиле встречаются исключения!
Известны случаи, когда 1-й крестцовый позвонок (S1) не срастается со вторым, а становится самостоятельной анатомической единицей. Этот свободный позвонок нередко называют 6-м поясничным, хотя на самом деле он является первым крестцовым. Такое строение пояснично-крестцового отдела позвоночника называется «люмбализацией», то есть увеличением протяженности люмбального, или поясничного, отдела.
Встречается и обратная ситуация. Пятый поясничный позвонок может «прирасти» к крестцу и стать «первым» крестцовым. В этом случае мы также констатируем изменение строения поясничного отдела позвоночника, которое называется «сакрализацией», иными словами, увеличением крестца. Важно понимать, что как люмбализация, так и сакрализация, является вариантом нормы, хотя и несет в себе определенную угрозу здоровью в виде повышения риска развития сколиоза.

Позвонки и межпозвонковые диски
Итак, теперь вы знаете, сколько позвонков в каждом отделе позвоночника, как они нумеруются, и какие возможны варианты строения пояснично-крестцового отдела. Пришло время перейти на следующий уровень, изучить строение позвонков и межпозвонковых дисков и ввести понятие позвоночно-двигательного сегмента.
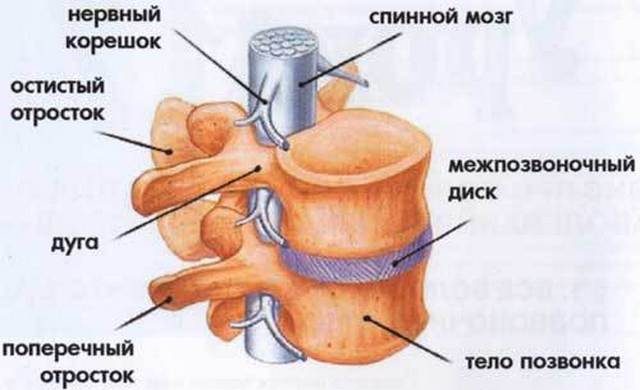
Позвонок состоит из двух частей – тела (corpus vertebrae) и дуги (lamina vertebrae). Тела позвонков соединены между собой посредством хрящевых «прокладок», межпозвонковых дисков. Именно эти структуры (тело + диск) принимают на себя основную нагрузку при ходьбе и отвечают за амортизационные свойства позвоночного столба. Дуги позвонков выполняют иную функцию: они соединяются при помощи суставов и обеспечивают необходимый объем движений в позвоночнике.
Заметим, что строение шейного отдела позвоночника человека отличается от строения поясничного отдела. Поясничные позвонки характеризуются очень мощным телом, в то время тело шейного позвонка можно смело назвать миниатюрным, а вот дуги его выражены более чем значительно.
Объяснить такую особенность строения позвоночника просто: поясничный отдел «несет на себе» вес человеческого тела, а потому тела его позвонков (и межпозвонковые диски) должны быть максимально мощными. К шейным позвонкам природа предъявляет иные требования: их главная задача – максимальная подвижность, чтобы мы могли свободно вертеть головой!
Знание этих анатомических особенностей помогает понять, почему в шейном отделе дегенеративно-дистрофические процессы развиваются реже, чем в поясничном. Учитывая строение позвоночника человека, грыжа или остеохондроз скорее разовьется в поясничном отделе, в котором находятся мощные межпозвонковые диски, чем между миниатюрными телами шейных позвонков.
Нам осталось ввести понятие позвоночно-двигательный сегмент (ПДС). Что это такое, и зачем он нужен? Начнем с первой части вопроса. ПДС – это участок позвоночника, образованный двумя смежными позвонками и межпозвонковым диском между ними. Проще говоря: 2 позвонка + 1 диск = 1 ПДС!
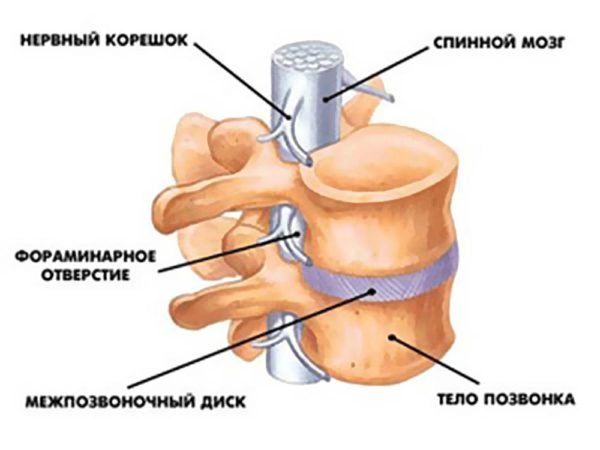
Почему клиницисты ввели это понятие? Болезни позвоночника поражают не сами позвонки, а межпозвонковые диски, расположенные между ними, и чтобы обозначить локализацию патологического процесса, врачам приходится называть два позвонка, между которыми развивается остеохондроз или грыжа. Например, L4-L5 или L2-L3. Таким образом, понятие ПДС имеет огромное значение для практикующих вертебрологов, травматологов и мануальных терапевтов, и без него – никуда!
Эти базовые знания о строении позвоночника (фото) пригодятся каждому человеку, не только больному, но и здоровому. Помните, что самое эффективное лечение – это профилактика, а самое лучшее лекарство – адекватная двигательная активность!
строение, отделы, анатомия и изгибы
Скелет человека состоит из множества костей, он несет на себе тяжесть всех анатомических образований. И наиболее важной структурой скелета является позвоночный столб. Анатомия скелета обуславливает строение позвоночника.
Кости позвоночного столба во время взаимодействия между собой позволяют обеспечить максимальную защиту в области груди, а подвижность в шейном и поясничном отделе.
Содержание статьи
Строение позвоночника человека
Особенности строения костей позволяют делить их на своеобразные классы. Например, по внешней форме выделяют класс длинных, коротких, плоских и смешанных костей. А также выделяют класс трубчатых, губчатых и смешанных костей. Позвоночник человека сформирован костями (позвонками), которые распола
Содержание статьи:
Межпозвоночные диски состоят из хрящевых и фиброзных пластин кольцевидной формы и ядра студенистой консистенции в середине между позвонками. Они различаются по размеру исходя из нагрузки, которой подвергаются.
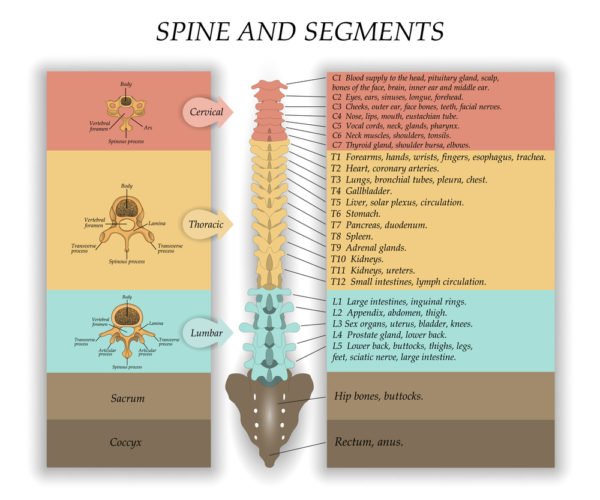
Отделы позвоночного столба и нумерация тел позвонков
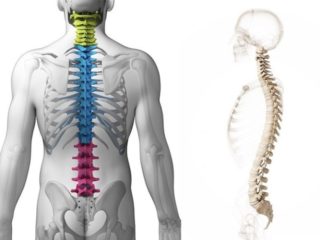
Позвоночник человека имеет 4 отдела, позвонки которых отличаются по строению
Строение позвоночного столба и нумерация дисков позвоночника человека имеет серьезное значение в медицине. В позвоночном столбе 5 отделов, они устроены особым образом и выполняют свои функции. Нумерация каждого сегмента, который входит в опорно-двигательную систему, начинается с самого верхнего элемента, который расположен у основания шеи, и заканчивается копчиком.
Обозначение каждого из сегментов указывают исходя из отдела позвоночника и номера. Сначала принято обозначать отдел буквой латинского алфавита, а затем пишется номер позвонка. Подобная нумерация необходима для врачей, поскольку она точно отображает локализацию патологии. Ей пользуются хирурги, травматологи, вертебрологи, невропатологи, мануальные терапевты.
Шейный отдел

Строение шейного отдела позвоночника
В цервикальном (шейном) отделе 7 позвонков. На этом участке позвонки обозначены C1-C7. Первые тела шейного участка – атлант и эпистрофей, наиболее важные. Благодаря этим позвонкам можно свободно совершать движения головой в разных направлениях. Позвонок C6 еще называют «сонным», к нему иногда прижимают сонную артерию для быстрой остановки кровотечения. Позвонок C7 примечателен тем, что он отличается размером и хорошо прощупывается через кожу, это имеет значение для диагностики.
Патологии шейного отдела, связанные с дисками (протрузия, грыжа, радикулопатия) проявляются головными болями, головокружением, тошнотой, нарушением координации движения. Выявить подобные болезни и приступить к их лечению нужно как можно быстрее.
Грудной отдел
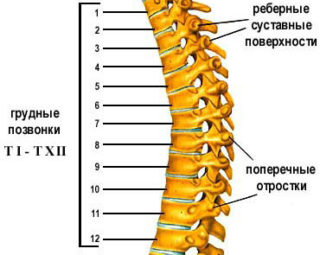
Строение грудного отдела позвоночника
Грудной (торакальный) отдел наименее подвижен. Он состоит из 12 позвонков под обозначением Т1– Т12. Они несколько крупнее размером по сравнению с шейными элементами из-за осевой нагрузки. Размер тел постепенно увеличивается от первого к двенадцатому.
К формированию патологий диска в грудном отделе приводит застарелый хондроз и остеохондроз, деструкция, износ тканей. Симптомы патологий диска: дискомфорт в грудной области, болезненность в мышцах спины, общая утомляемость.
Поясничный отдел
В этом отделе позвонки крупные, так как на них приходится давление массой тела. Обозначены они номерами L1–L5. Чаще всего патологии выявляются именно здесь. Если первый позвонок крестцового отдела схож с поясничным, это явление называется люмбализацией. В поясничном отделе становится на один позвонок больше.
Еще одна патология – сакрализация, когда пятый поясничный позвонок деформируется и повторяет форму первого крестцового. В поясничном отделе тогда насчитывается четыре позвонка.
Крестцовый отдел
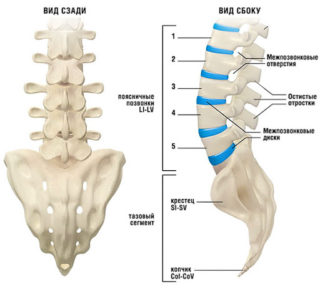
Крестцовый и поясничный отделы позвоночника
Крестец является основной опорой верхней части. Имеет 5 позвонков с номерами S1-S5. Крестец неподвижен, его позвонки мощнее по сравнению с остальными. Их размеры постепенно уменьшаются ближе к копчику. Крестец объединяет позвоночник с костями таза.
К патологиям в этом отделе приводят искривления, травмы, сидячий образ жизни, лишний вес, чрезмерные нагрузки. Симптомы выражаются в болях, ограничении подвижности, периодических приступах.
Копчиковый отдел
Копчик – это кость из 4-5 позвонков (Co1-Co5). У женщин копчик немного подвижен, что предусмотрено природой для процесса деторождения.
Несмотря на массивность конструкции позвоночника, он очень уязвим. Небольшие смещения дисков, переохлаждения, подъем тяжестей, приводят к воспалениям.
Анатомия межпозвоночного диска

Межпозвоночный диск
Функции позвоночного столба важны для всего организма. Он обеспечивает:
- опору и поддержку скелета;
- равновесие;
- защиту спинного мозга от возможных травм;
- осуществление движений туловищем и головой.
Позвоночник является осью. Его составляют 33-34 позвонка и 23 межпозвоночных диска. Они связаны суставами, хрящами, связками.
По анатомическому строению позвоночные диски уникальны. Это пластины с тонкой хрящевой пластиной со всех сторон. Межпозвонковый диск состоит из элементов:
- пульпозного ядра;
- фиброзного кольца;
- замыкательных пластин.
Каждый диск расположен между телами позвонков.
Пульпозное ядро
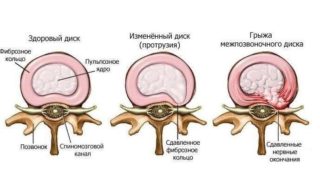
В результате разрушения фиброзного кольца происходит выпячивание пульпозного ядра
Пульпозное ядро межпозвоночного диска расположено в середине кольца, которое его окружает со всех сторон. Ядро – это некое образование, по консистенции похожее на студенистое желе. Оно помогает позвоночнику справляться с ударными нагрузками и чрезмерным давлением, снабжает его витаминами, минералами. Во время дегенеративных изменений фиброзного кольца часть ядра выпячивается. Эта патология называется межпозвоночной грыжей. При этом заболевании пациент испытывает боли, поскольку элемент воздействует на нервные окончания.
Фиброзное кольцо
Фиброзное кольцо представляет собой некую структуру, которая состоит из множества пластин, соединенных коллагеновым слоем волокон. Такое строение придает огромную прочность межпозвоночному диску и телу позвонка. Однако кольцо может истончаться под воздействием некоторых внутренних или внешних факторов. Например, при нарушении метаболических процессов, травмах, чрезмерных нагрузках.
Когда фиброзное кольцо разрушается, начинают развитие патологические процессы, остановить которые очень сложно. При прогрессивном течении заболевания возможен разрыв кольца, что приводит к выпячиванию пульпозного ядра.
Функции межпозвоночных дисков

Диски обеспечивают подвижность корпуса, амортизацию при ходьбе и прыжках
Основная функция межпозвоночных дисков – амортизация. Однако существуют еще не менее важные задачи этого элемента:
- подвижность позвоночного столба;
- смягчение ударной нагрузки;
- создание плотного прилегания между телами позвонков.
Если начинается деформация диска, вся биомеханика разрушается. Одна из самых распространенных причин подобного разрушительного процесса – нарушение питания в структуре позвонков. Поскольку в течение дня во время движений происходит сдавливание диска, его форма меняется. Вода постепенно убывает, диски становятся меньше по длине. Поэтому человек к вечеру на пару сантиметров короче. Испытывая регулярную нагрузку, переохлаждение, можно спровоцировать расслоение фиброзного кольца.
Метаболизм в дисках
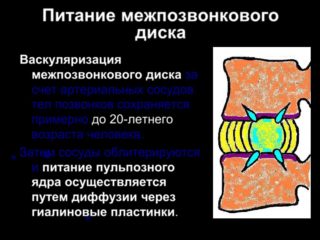 Питание позвоночных элементов осуществляется через замыкательные пластины с помощью кровеносных сосудов, которые расположены в костных тканях. К необходимым веществам, которые требуются для питания позвонков, относятся:
Питание позвоночных элементов осуществляется через замыкательные пластины с помощью кровеносных сосудов, которые расположены в костных тканях. К необходимым веществам, которые требуются для питания позвонков, относятся:
- вода;
- глюкоза;
- кислород;
- аминокислоты;
- сульфаты;
- витамины и минералы.
Все питательные вещества, которые попадают в диск, проходят через соединительнотканный слой, а потом достигают пульпозного ядра. Продукты распада покидают межпозвоночный диск в таком же режиме. Последствия нарушения обменных процессов в теле позвонков довольно серьезные:
- хондроз и остеохондроз – начальные патологии позвоночника;
- протрузии и грыжи межпозвоночных дисков;
- образование секвестра;
- артриты и артрозы;
- грыжа Шморля;
- спондилолистез, стеноз;
- патологический лордоз, кифоз, сколиоз;
- остеопороз;
- компрессия нервных окончаний в хронической форме.
При недостаточном питании есть опасность разрастания краевых частей костной ткани и образование остеофитов, что позволяет развиваться спондилезу. Это заболевание в значительной степени ограничивает подвижность и может вызвать сужение спинномозгового канала.
К основным мерам профилактики заболеваний межпозвоночных дисков относят ежедневные физические упражнения, активный образ жизни, правильный питьевой режим, грамотный рацион. Также важно следить за массой тела и вовремя проходить профилактические осмотры.
Еще в Древней Греции люди понимали, какую важную миссию выполняет наш позвоночник. Как говорил Гиппократ, «,отец медицины»,, по данному поводу: «Если заболеваний много, значит, проблема всего одна —, позвоночник».
Позвоночный столб является опорой для всего тела и выполняет роль вместилища для спинного мозга, который, в свою очередь, обеспечивает работоспособность абсолютно всех жизненно необходимых органов. Когда в каком-либо отделе позвоночного столба возникают патологические изменения, это приводит к развитию патологий внутренних органов, причем, хронической формы. В этой статье расскажем, за что отвечает каждый позвонок в позвоночнике человека.
Конструктивные особенности строения позвоночника
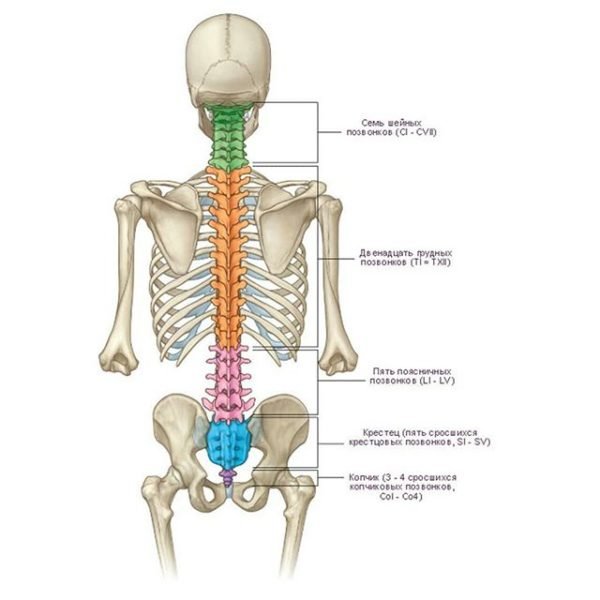
Позвоночный столб состоит из целого ряда позвонков. Всего их тридцать четыре, и соединены они между собой межпозвонковыми дисками, суставами, а также мышцами и связками. Именно их хорошо отлаженная работа в сочетании с уникальной анатомией позвоночника и способствует его нормальному функционированию.
Анатомия позвоночника предусматривает его защиту от травмирований и разного рода повреждений. Всего в нашем позвоночнике находится более 200 костей, связок и суставов различных размеров. Разделяют его на пять отделов, образующих 4 плавных изгиба, формирующих S-oбразную форму. Это дает нашему телу амортизирующую мягкость и максимальную подвижность.
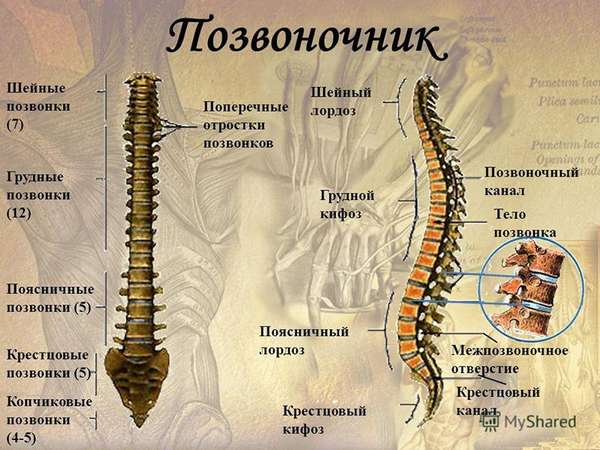
Отделы позвоночника
Основной столб опорно-двигательного аппарата состоит из пяти отделов: шейного, грудного, поясничного, крестцового и копчикового. Их строение между собой похоже, но определенные различия все же существуют.
Все отделы и позвонки имеют латинские названия, для удобства они обозначаются буквами и цифрами латинского алфавита. Подобная методика классификации придумана учеными-медиками для того, чтобы можно было быстро понять, о какой конкретно части позвоночного столба идет речь.
Как лечить шейный радикулит?
Узнайте, как вылечить сколиоз 1 степени.
Подвижные основные отделы
Шейный отдел позвоночного столба имеет изгиб назад и состоит из семи позвонков. Этот отдел является наиболее подвижной составляющей позвоночного столба, поскольку его позвонки способствуют обеспечению не только наклонов головы вперед и назад, но и поворотов в стороны.
Первый позвонок этого отдела называется атлантом и отличается своей формой и строением от остальных. Второй позвонок называется аксисом.
Грудной участок позвоночного столба изогнут внутрь. Он состоит из двенадцати позвонков, имеющих поперечные отростки, а в области груди именно к этим отросткам и прикреплены наши ребра.
Межпозвонковые диски грудного отдела обладают наименьшей высотой по сравнению с теми же дисками, например, отдела шейного. Потому-то эта часть позвоночного столба является самой малоподвижной и статичной.
Поясничный отдел включает в себя самые большие по размерам позвонки, их всего пять. На него приходится гораздо большая нагрузка, чем на шейный участок. Эта часть позвоночного столба имеет изгиб вперед.
Располагаясь между грудным малоподвижным отделом и абсолютно неподвижным крестцовым отделом, поясница испытывает серьезные нагрузки (например, при поднятии тяжелых предметов или профессиональных занятиях каким-либо видом спорта).
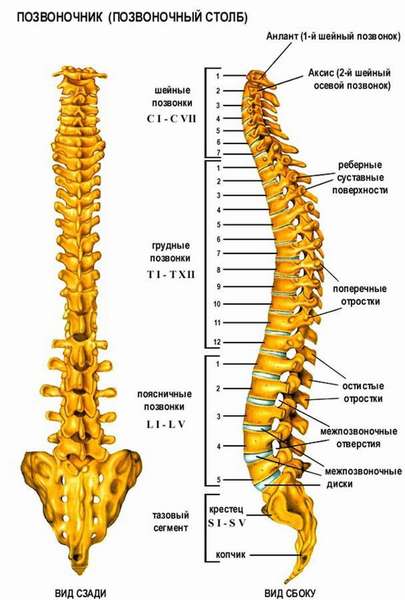
Нижние отделы
Копчиковый и крестцовый отделы позвоночника состоят из сросшихся позвонков, по 5 штук в каждом. Они представляют собой практически монолитную часть позвоночного столба. Несмотря на то, что наибольшая тяжесть человеческого веса приходится именно на эти отделы, благодаря такому срастанию и форме они отлично справляются со своей функцией, представляя основу позвоночного столба.
Строение участков позвоночного столба и его частей по форме похоже на змею, изгибающуюся в нескольких местах. Самая тонкая ее часть расположена в районе шейного отдела. Все эти изгибы имеют латинские названия (лордоз и кифоз), а сам позвоночный столб носит латинское название columna vеrtеbrаlis.
Узнайте, как питаться при остеохондрозе.
Как устроен позвонок
Каждый позвонок имеет довольно плотное тело с так называемой дугой (или аркой) в виде латинской буквы Y. Его тело и арка создают некую полость, в которой и проходит наш спинной мозг.
Остистые отростки, которые направлены назад и вниз, мы можем ощущать, как маленькие бугорки, расположенные на нашей спине. На два отростка, расположенных поперечно, крепятся мышцы и связки. На дужке самого позвонка расположено 7 отростков, которые называются поперечными, суставными и остистыми.
Между всеми позвонками находится подобие хрящевой подушки, которая называется межпозвонковым диском. Она помогает угловым частям костей друг с другом не соприкасаться, что и сохраняет их целыми на долгие годы.
Сами же межпозвонковые диски состоят из плотного хряща и соединительной ткани. Внутри позвонка также есть связки, прикрепляющие к ткани костей диск. Связки хорошо фиксируют суставы, чтобы те оставались на одном месте, как бы оплетая их. А между костными отростками расположены мышцы, помогающие двигаться спине.
Самая важная часть позвонка — это спинной мозг, расположенный внутри. Именно он является важнейшей составляющей нервной системы человека.
Как лечить шейно-грудной остеохондроз?
Сфера влияния каждого позвонка
В каждом позвонке предусмотрены отверстия для нервов. Если по каким-то причинам у человека возникает ущемление нерва, появляется болезненность и воспаление. А если с этим ничего не делать, то органы, к которым идут эти ущемленные нервы, будут работать неправильно.
Зачастую бывает, что из-за ущемления сразу нескольких нервных корешков в зоне риска оказываются целые отделы позвоночного столба. Поэтому так важно знать, какой позвонок за какой орган отвечает.
Помните: позвоночник —, костное образование с прослойками из хрящей. Влиять непосредственно на возникновение болезней внутренних органов он не может.
Проблема возникает в случае ущемления нервных корешков, находящихся между позвонками. Они иннервируют внутренние органы, дополнительно толкают организм к запуску патологических процессов и провоцируют появление болевых синдромов.
Шея
Шея, голова, лицо и даже локти – части тела, находящиеся в ведении шейного отдела позвоночного столба. Зачастую при ущемлении в нем нервов у человека повышается давление (признаки гипертонии), ослабевают внимание и память (нарушается мозговое кровообращение). Если попытаться разобраться конкретно по всем позвонкам, то получится следующий список возможных причинно-следственных связей:
- Атлант. Когда возникают проблемы с ним, появляются головные боли, гипертония, нервозность, ослаблевает память.
- Аксис. Даже при небольшом смещении могут ухудшиться слух или зрение.
- CIII. Провоцирует головные боли, невралгии.
- CIV. Смещение этого позвонка может значительно ухудшить слух.
- CV. Если ущемление произойдет в области этого позвонка, велика вероятность, что в горле возникнут спазмы.
- CVI. Его смещение в мышцах шеи и плечевых суставах вызывает стойкий болевой синдром.
- CVII. При смещении этого позвонка могут заболеть локти.
Грудь
Этот участок позвоночного столба регулирует работу всех систем и органов, расположенных между пахом и шеей. Сюда входят легкие, почки, ЖКТ, сердце, детородные органы, мочевой пузырь, верхние конечности, а также лимфатическая и кровеносная системы. Список последствий здесь будет куда внушительнее. Приведем самые распространенные:
- первый позвонок ответственен за состояние дыхательных органов: легких и бронхов. Если он смещается, то человек может почувствовать мышечную или суставную боль в руках,
- одиннадцатый позвонок. Проблем с ним сразу же отражаются на всем состоянии человека, поскольку ущемленные нервы на уровне данного позвонка способствуют возникновению болевых синдромов при заболеваниях почек.
Поясница
В состав поясничного отдела входят пять крупнейших позвонков, ежедневно испытывающих колоссальные нагрузки. Именно в этом отделе чаще всего могут происходить ущемления нервов, что приводит к радикулиту.
Позвоночный столб часто страдает от выпадения позвонков именно в этом отделе, что и приводит к различным, зачастую довольно тяжелым, нарушениям функций внутренних органов.
Крестец и копчик
Смещение комплекса позвонков, входящих в состав этих частей, встречается редко. Но в случае какой-либо травмы можно ждать появления сексуальных расстройств или нарушения функционирования органов таза, а также тромбоза подвздошной артерии или паралича нижних конечностей.
Схема
На представленной ниже схеме наглядно видно, какой, к примеру, отдел позвоночника отвечает за руки или какие позвонки отвечают за ноги. Например, за коленку отвечает позвонок L3, где находится крестец. Также мы можем видеть, что этот позвонок отвечает и за мочеполовую систему.
Заключение
Позвоночник является чуть ли не самой важной частью человеческого организма, выполняющей множество жизненно важных функций. При проявлении какого-либо недуга того или иного внутреннего органа, как правило, люди начинают заниматься лечением именно этого органа. Они не задумываются о том, что истинная проблема, возможно, кроется как раз в позвоночном столбе.
Чтобы позвоночный столб был здоровым, избегайте травм, поднятия тяжестей и чрезмерных нагрузок, а также регулярно делайте зарядку и правильно питайтесь. Этих мер будет достаточно, чтобы ваш позвоночник находился в отличной форме долгие годы.
О важной роли позвоночника в здоровье человека знали еще древние врачеватели. Потом был период, когда врачи признавали только несущие функции и поддержание осанки, в настоящее время официальная медицина вновь отводит большую роль этому органу. Кроме обеспечения осанки и защиты спинного мозга от различных механичных повреждений, позвоночник оказывает большое влияние на физиологичность функционирования всех человеческих органов. Объясняется это тем, что именно спинной мозг регулирует эти процессы, нервные окончания органов располагаются на различных участках и, соответственно, защищаются конкретными позвонками. Кроме того, в позвонках размещены важные кровеносные сосуды, которые питают человеческие органы. При патологических изменениях или механических повреждениях хотя бы одного позвонка возможны сбои в функционировании того или иного органа.
Позвоночник человека — за что отвечает каждый позвонок
Возрастные изменения позвонков
Размер позвонков увеличивается примерно до 20-ти лет, в дальнейшем длина позвонка стабилизируется, а после 50-ти начинает уменьшаться. Это физиологические процессы, остановить их в настоящее время медицина не может. Но каждому человеку доступно немного замедлить старение, для этого следует правильно питаться вести активный и здоровый образ жизни.
Главная поддержка тела
В пожилом возрасте длина позвоночника уменьшается в среднем на 5 см, происходит это по двум причинам.
- Увеличение изгибов позвоночника. При нормальных процессах старения кривизна всех изгибов увеличивается пропорционально, осанка изменяется незаметно. Но если есть какие-либо патологии, то изменения могут больше затрагивать шейный, грудной или поясничный отделы. В зависимости от того, какой именно отдел деградирует больше, меняется осанка – слишком наклоняется веред голова, горбится спина или человек начинает ходить с наклоном вперед.

Изгибы — это норма

Результат неправильного изгиба
- Уменьшение толщины межпозвоночных дисков. Они отвечают за гибкость позвоночника, гасят сильные динамические нагрузки, делают тело подвижным. Уменьшение толщины межпозвоночных дисков становится причиной того, что пожилым людям тяжело поворачиваться и наклоняться, уменьшается не только амплитуда движений, но и интенсивность. Патология межпозвоночных дисков становится причиной ускоренного износа позвонков из-за повышенного трения костных тканей. По этой причине пожилые люди страдают хроническими болями в пояснице, именно на этот отдел приходятся максимальные нагрузки.

Как устроены межпозвоночные диски
С увеличением патологий возрастают риски, что они отразятся на состоянии органов.
С возрастом позвонки видоизменяются
Цены на ортопедические корсеты и корректоры осанки
Анатомия позвонков
Позвоночник не имеет двух полностью одинаковых позвонков, даже в одном отделе между ними имеются отличия. Связано это с различными нагрузками, воспринимаемыми позвонками и отличиями в их пространственном положении. Свою лепту вносит и расположения кровеносных сосудов и нервных пучков.

Позвоночный столб
Размер позвоночника в крестцовой области в пределах 11,5–12,5 мм, конкретные параметры изменяются в зависимости от роста и особенностей костных тканей каждого человека. Размеры позвонков постепенно уменьшаются по направлению вверх, на уровне Т12 они уже всего пять сантиметров, после минимума опять увеличиваются параметры. Дальше наблюдается увеличение, размер первого позвонка в грудном отделе уже достигает 8 см.
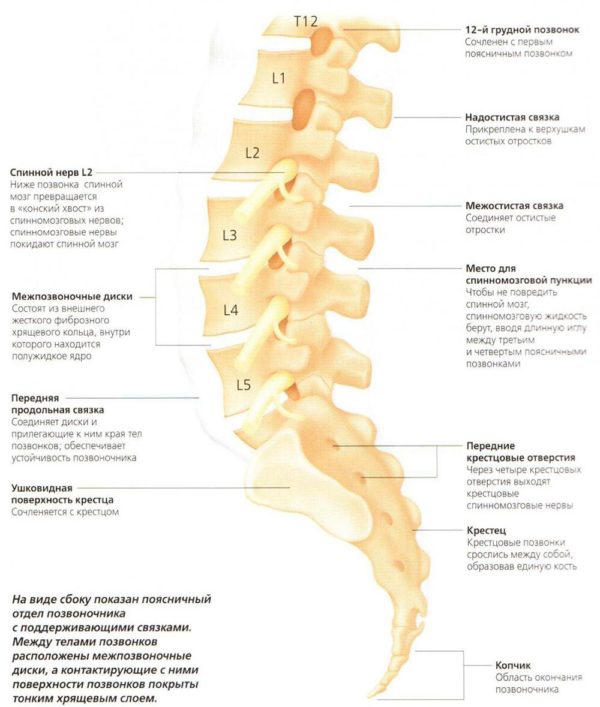
Строение позвоночника и функции межпозвоночных дисков
Общее количество позвонков 32–34. Почему нет точного количества? Связано это с копчиковым отделом, это рудиментарный орган и количество не играет никакой роли. Кстати, увидеть количество позвонков в копчиковом отделе можно лишь на рентгеновском снимке, пальпацией они не прощупываются.
Позвонки соединяются также связками, а мышечные волокна прикрепляются к позвонкам при помощи сухожилий
В зависимости от места расположения каждый позвонок имеет свое обозначение. Буквы алфавита применяются в зависимости от названия отдела позвоночника на латыни.
- Шейный отдел. Все позвонки обозначаются С, в отделе есть семь элементов. Отвечает за повороты головы, внутри располагается мощный пучок нервов и главные артерии, питающие головной мозг. В шейном отделе семь позвонков, обозначаются соответственно С1–С7. Один из наиболее сложных отделов по анатомическому строению, первый позвонок размещен около черепа, последний рядом с первым позвонком грудного отдела.

Схема шейного отдела позвоночника
- Грудной отдел. Все позвонки обозначаются буквой Т, к нему фиксируются ребра и руки. Этот отдел не имеет большой подвижности, возрастные изменения затрагиваю его меньше остальных. В грудном отделе 12 позвонков, обозначаются соответственно Т1–Т12. Первый позвонок расположен в воротниковой зоне, последний у начала поясничного лордоза.

Грудной отдел позвоночника
- Поясничный отдел. Все позвонки обозначаются буквой L, несут главные нагрузки на туловище. Поясничный отдел отличается максимальной подвижностью. В связи с большими нагрузками быстрее всех деградирует, из-за чего пожилые люди ощущают боли. Имеет пятнадцать позвонков, обозначение L1- L15. Наиболее массивные позвонки, приспособлены к длительному восприятию критических нагрузок.

Вид сбоку показывает поясничный отдел позвоночника и поддерживающие его связки
- Крестцовый отдел. Все позвонки обозначаются S, он соединяет нижнюю часть позвоночника с тазом. Имеет пять позвонков, которые обозначаются S1– S5. Позвонки почти неподвижны.
- Копчиковый отдел. Все позвонки обозначаются буквами Со. Рудимент хвоста, никой важной роли в жизнедеятельности человека не играет. Количество может изменяться от трех до пяти позвонков, обозначаются Со1– Со5.
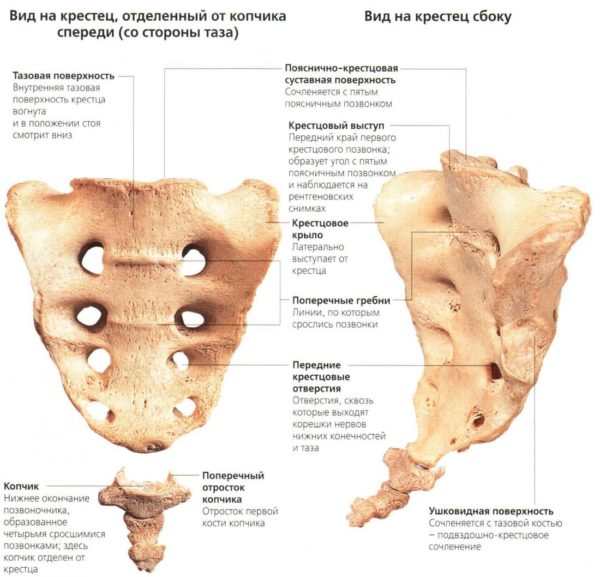
Крестец и копчик
Цены на корсет пояснично-крестцовый
В связи с тем, что в любом позвонке размещена определенная часть спинного мозга, они косвенно влияют на функционирование различных органов человека. Официальная медицина связывает это влияние только в тех случаях, когда позвонки после патологических изменений защемляют спинной мозг. К примеру, смещение или деградация позвонков поясничного отдела становится причиной болей в спине, проблем с ногами и т. д. Именно в этом месте проходят ответвления спинного мозга и соединяют его с этими органами. Похожая ситуация и при повреждении нервных пучков, расположенных рядом с позвонками или выходящими из них.
Если вы хотите более подробно узнать, строение позвонка человека, а также рассмотреть анатомию человека по китайски и диагностику заболеваний позвоночника, вы можете прочитать статью об этом на нашем портале.
Видео — Позвоночник и его строение
Ответственность позвонков
Ответ на этот вопрос невозможен без краткого ознакомления с функциями мозга. После практических опытов на животных, ученые выяснили, что он отвечает за вегетативные реакции внутренних органов. Спинной мозг координирует двигательные и вегетативные рефлексы. Вторая функция – проводить командные сигналы от головного мозга к органам, обратно от них в мозг подаются различные раздражающие сигналы. Сигналы передаются восходящими (от рецепторов к мозгу) и нисходящими (от мозга к органам) путями.
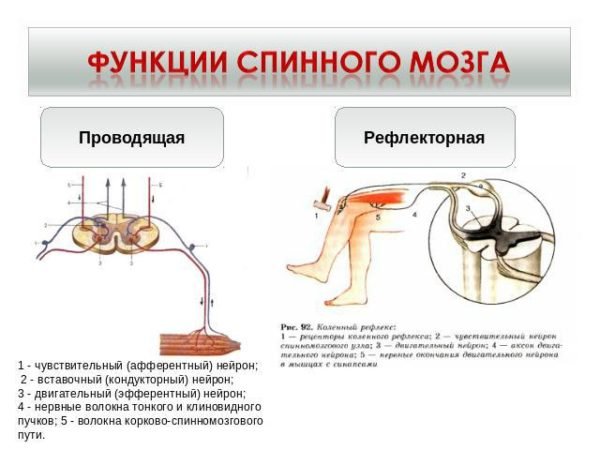
Функции спинного мозга
Таблица. Основные виды путей.
| Вид путей | Физиологические функции |
|---|---|
| Восходящие | Проводят импульсы к стволу мозга. Пучок Голля проводит импульсы от кожных рецепторов, а пучок Бурдаха проводит импульсы от рук и верхней части туловища. Следующий пучок Флексига и пучок Говерса проводят те же импульсы, но не в головной, а в мозжечок. За доставку импульсов в промежуточный мозг из интерорецепторов отвечает спинно-таламический. |
| Нисходящие | Прямой пирамидальный пучок передает импульсы от извилин лобных долей, перекрещенный пирамидальный передает сигналы на выполнение произвольных движений, пучок Морнакова передает импульсы для поддержания тонуса мышц. Вестибуло-спинальный передает импульсы мышцам из вестибулярного аппарата. |
Медицинской науке давно известно, что спинной мозг, в отличие от головного, не формирует командные сигналы, а только передает их и отвечает за некоторые рефлекторные функции, не требующие управления головным мозгом. Его передние корешки ответственны за информацию о движении и называются двигательными, задние передают информацию от различных рецепторов и называются чувствительными.
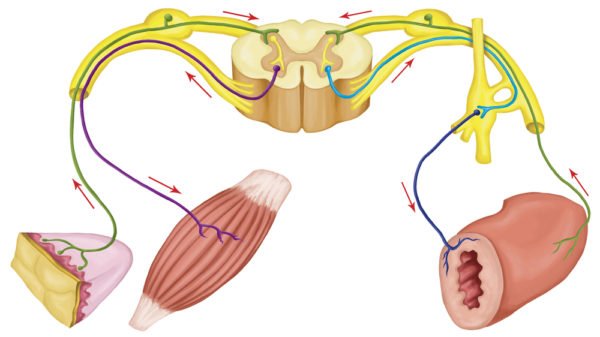
Функционирование вегетативной нервной системы построено на основе рефлекторной дуги
Локализация нейронов подробно изучена, эти сведения используются во время точной диагностике различных патологий. К примеру, из первого грудного и восьмого шейного позвонка выходят нейроны, отвечающие за иннервацию зрачка, а в 3 и 4 шейных сегментах размещены нейроны, управляющие инстинктивными движениями диафрагмы во время дыхания.
Устройство спинного мозга непростое, по своим размерам и количеству сегментов он в максимальной степени адаптирован под каналы. Спинной мозг состоит из нескольких сегментов, дающим начало двум парам корешков и иннервирует три метамера. За счет этого повышается фактор надежности организма, для того, чтобы полностью лишить чувствительность или функциональность определенного участка тела или органа нужно повредить все три пары корешков.
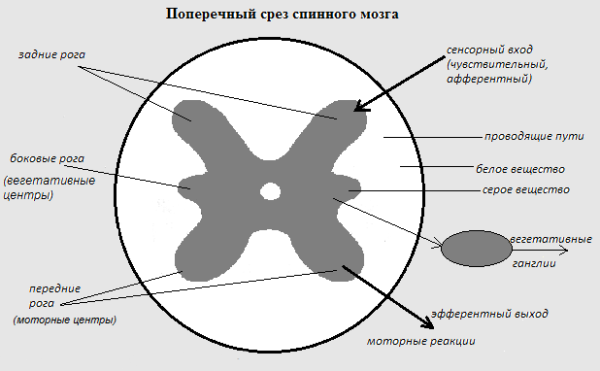
Поперечный срез спинного мозга
Что касается спинальных рефлексов, то они имеют свою локализацию (рецептивное поле). Управляющий коленными рефлексами центр расположен в 2–7 поясничном сегменте, ответственный центр грудных мышц в 8–12 сегментах. Центр двигательных движений диафрагмы в 3–4 шейных сегмента. В самом низу позвоночника есть подошвенный центр он в 1–2 крестцовом, а ахилловой в поясничном и 1–2 крестцовом сегментах.
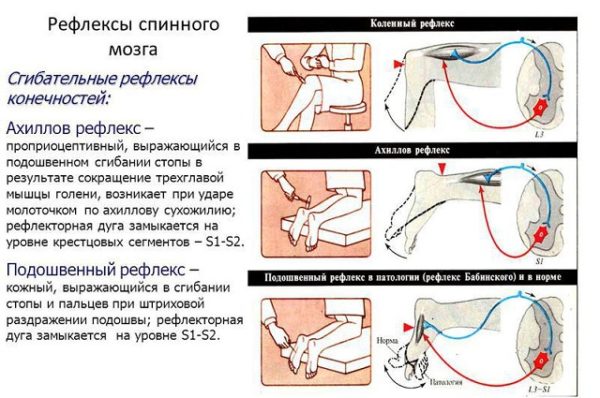
Рефлексы спинного мозга
Если нарушена функциональность этих органов, то это значит, что повреждение спинного мозга располагается именно в этих местах. Рефлекторные функции проверяются врачом при осмотрах. В чем различия между рефлекторными и осмысленными движениями? Если рука прикоснулась к горячему телу, то она рефлекторно согнется, для этого движения сигналы от головного мозга не поступают, такими действиями управляет спинной мозг. Но для того чтобы осознанно поднять или опустить руку, нужны сигналы головного мозга.
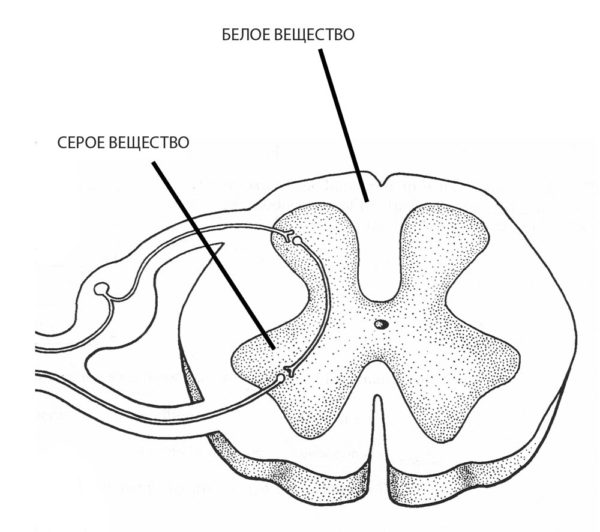
Анатомическое расположение белого и серого вещества спинного мозга
Сегменты спинного мозга
Спинной мозг состоит из тридцати одного сегмента, но их расположение не совпадает с расположением позвонков позвоночника. Есть восемь шейных сегментов и двенадцать грудных Ниже по позвоночнику пять поясничных, еще ниже после них пять крестцовых и один копчиковый сегмент. Положение верхних полностью совпадает с положением позвонков и отвечает их номерам, принятым в медицине. Верхние грудные и шейные нижние не совпадают на один позвонок. Ниже по туловищу поясничные сегменты не совпадают с позвоночными телами на два номера. Такие особенности связаны с разной скоростью развития позвонков и мозгового ствола – мозг отстает в росте в сравнении с позвонками.
Спинной мозг и головной мозг
Сегментарное строение спинного мозга
За что ответственны позвонки
После того как мы разобрались с функциональными обязанностями спинного мозга и расположением его сегментов, можно рассматривать функции позвонков. По большому счету все они отвечают за сохранность спинного мозга. Механические или патологические повреждения позвонков оказывают влияние на функциональность тех или иных органов.
- Шейный отдел. Первый самый большой отвечает за всю жизнедеятельность, если есть повреждение спинного мозга в этом месте, то оно неизбежно приводит к летальному исходу. 2–5 отвечают за деятельность головы, 6–7 за деятельность щитовидной железы, диафрагму легких и слюнные железы.

Первый и второй шейные позвонки
- Грудной отдел. 1–3 за диафрагму, слюнные железы, лимфосистему, 4 – печень, 5 – пищеварительный тракт, 6–7 за селезенку и поджелудочную железу. 8–10 за печень, надпочечники и тонкий кишечник, 11–12 за почки.
- Поясничный отдел. 1–3 за толстый кишечник, 4–5 за мочевой пузырь.
По мере развития спинной мозг теряет способности спинальной локомоции, эти рефлекторные действия с формированием головного мозга природа посчитала рудиментарными. Если у новорожденного при раздражении стоп появляется рефлекс к ходьбе, то у взрослого человека такая реакция отсутствует.
Заключение
Важно знать, что регулируют процессы жизнедеятельности не позвонки, а только сегменты мозга. В свою очередь, спинной мозг влияет на работу только тех органов, которые размещены ниже головного мозга. Соответственно, он не может влиять на речь или слух, на обоняние или зрение, на нюх. Эти органы имеют прямое соединение нервных окончаний с соответствующими отделами головного мозга. Природа – очень рациональный «строитель», она предусмотрела прямые и самые короткие пути соединения нервных пучков. Нет никакой целесообразности для управления слухом отправлять сигналы в нижний сегмент спинного мозга, а оттуда обратно в кору мозга. Чем длиннее пути нервных окончаний, тем выше риски их повреждения. Эволюция всегда создает большой запас надежности, за счет этого увеличивается вероятность выживания видов.
Позвонки не регулируют процессы жизнедеятельности
Соответственно, если встречаются лженаучные статьи, утверждающие, к примеру, что позвонок С2 отвечает за аллергию и слух, позвонок С3 за невриты, Т3 за пневмонию и астму, Т5 за желтуху, L1 за аппендицит, L5 за плоскостопие и т. д., то не стоит терять время на прочтение таких опусов. Позвонки не регулируют процессы жизнедеятельности, а только обеспечивают сохранность и функционирование спинного мозга. Тем более они не могут влиять на вирусные или иные приобретенные болезни. Не нужно при желтухе массажировать пятый позвонок грудного отела, надо идти к врачу и медикаментозными средствами лечить грозное заболевание.
Цены на обезболивающие средства от боли в спине
Видео — Строение позвоночника человека, его отделы и функции
Теория — клиники в
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
Теория — специалисты в Москве
Выбирайте среди лучших специалистов по отзывам и лучшей цене и записывайтесь на приём
Рекомендуем статьи по теме
Источник
С болью в спине могут столкнуться люди не только пожилого возраста, но и подростки и даже грудные дети. Боль эта может быть вызвана многими причинами: как усталостью, так и всевозможными заболеваниями, которые могли развиться со временем или быть от рождения.
Строение позвоночника человека его отделы и функции
Для того чтобы лучше понимать, откуда берутся болевые ощущения и что они могут означать, а также знать, каким образом правильно от них избавляться, поможет информация, каково строение позвоночника его отделы и функции. В статье мы рассмотрим анатомию этого отдела, подробно расскажем, какие функции выполняет позвоночник и как сохранить его здоровье.
Общее описание строения позвоночника
Позвоночный столб имеет S-образную форму, благодаря чему он обладает упругостью – поэтому человек способен принимать различные позы, нагибаться, поворачиваться и прочее. Если бы межпозвоночные диски не состояли из хрящевой ткани, которая способна быть гибкой, то человек бы постоянно был зафиксирован в одном положении.
Форма позвоночника и его строение обеспечивают сохранение баланса и прямохождение. На позвоночном столбе «держится» весь организм человека, его конечности и голова.
Позвоночник имеет S-образную форму, и поэтому обладает амортизирующим свойством и упругостью
Позвоночник представляет собой цепь позвонков, шарнирно разделяемых межпозвоночными дисками. Количество позвонков варьируется от 32 до 34 – все зависит от индивидуального развития.
Отделы позвоночника
Позвоночный столб разделяется на пять отделов:
| Название | Описание | Изображение |
|---|---|---|
| Шейный отдел | Он состоит из семи позвонков. Является самыми подвижным, поскольку человек постоянно совершает всевозможные движения, повороты и наклоны шеи и головы. Сам этот отдел имеет форму буквы «С», и выпуклая стороны обращена вперед. Через поперечные отростки шейных позвонков проходят кровеносные сосуды, обеспечивающие кровоснабжение головного мозга и мозжечка. Если в шейном отделе возникают какие-либо повреждения, например, грыжи или переломы, естественно, кровообращение в этой области сильно нарушается, и клетки мозга из-за недостаточного поступления крови и иных питательных веществ могут отмирать, человек может терять пространственную ориентацию (поскольку в области головы находится вестибулярный аппарат), страдать от сильных головных болей, а в глазах у него часто появляются «мурашки». Верхние шейные позвонки, имеющие название Атлант и Аксис, несколько отличны по строению от всех других . Первый не имеет тела позвонка, а состоит из передней и задней дужек, которые соединены утолщениями, состоящими из костной ткани. Второй же отличается специальным костный отростком, который называется зубовидным. Благодаря нему весь шейный отдел может быть гибким, чтобы человек мог поворачивать головой. |  |
| Грудной отдел | Состоит из 12 позвонков, в которым прикрепляются ребра, образуя полную грудную клетку. Именно в этой области расположено большинство основных внутренних органов, и поэтому грудной отдел является практически неподвижным. Несмотря на это, повредить его можно, и это очень опасно: вместе с этим могут повредиться и иные системы организма. Тела позвонков имеют свойство увеличиваться, поскольку на них оказывается некоторая нагрузка – это связано с расположением органов и дыханием. Также позвонки в этом отделе отличаются тем, что они имеют специальные реберные полуямки (по две на каждый), в которые «входят» сами ребра. Внешне этот отдел также напоминает букву «С», но, в отличие от шейного, она выпуклая назад. | 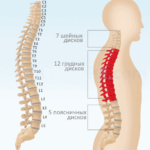 |
| Поясничный отдел | Состоит из пяти позвонков. Несмотря на то что отдел довольно небольшой, он выполняет важнейшие функции во всей опорно-двигательной системе, а именно принимает практически всю нагрузку, которая оказывается на организм. И позвонки здесь наиболее крупные. Правда, случается и такое, когда происходит некая патология – люмбализация, при которой в поясничном отделе человека появляется шестой позвонок, не несущий никакой пользы, но и не мешающий нормальной жизни. Поясничный отдел имеет физиологический лордоз – это небольшой нормальный изгиб вперед. Если он превышает допустимую норму, значит, человек страдает каким-либо заболеванием. Именно поясничный отдел более всего отвечает за подвижность ног, при этом испытывая нагрузку с верхней половины туловища. Поэтому стоит быть крайне осторожным при выполнении каких-либо физических упражнений или подъеме тяжестей, потому что при неправильном выполнении этого пострадает именно поясничный отдел – в нем начинают «стираться» межпозвоночные диски, что приводит к грыжам, которые так часто возникают в этой области. |  |
| Крестцовый отдел | Состоит из пяти позвонков, которые срастаются и сформировываются в треугольную кость. Она выполняет функцию связи верхней части позвоночного столба с тазовой костью. Правда, срастаются они не сразу, а лишь к 25 годам – у грудных детей и подростков крестцовый отдел еще обладает некой подвижностью, а потому он уязвим перед травмами. Крестец обладает несколькими отверстиями, через которые проходят нервные ткани, благодаря чему нервной «чувствительностью» обладают мочевой пузырь, прямая кишка и нижние конечности. | 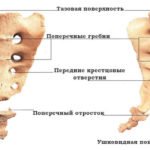 |
| Копчиковый отдел | Состоит из трех или пяти позвонков – в зависимости от индивидуальных особенностей. По сути он является рудиментарным, однако при этом он выполняет ряд важнейших функций. Например, у женщин он является подвижным, что помогает при вынашивании младенца и при родах. У всех людей он является связующим звеном для мышц и связок, которые участвуют в работе мочеполовой системы и кишечника. Также копчик регулирует правильное разгибание бедер и помогает правильно распределять нагрузку, особенно тогда, когда человек находится в сидячем положении: именно копчик позволяет не разрушаться позвоночнику, когда человек сидит, хотя при этом нагрузка на его позвоночник является огромной. Если бы копчиковый отдел не «перенимал» часть ее на себя, позвоночник бы легко травмировался. | 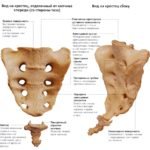 |
Видео – Наглядное изображение строения позвоночника
Функции позвоночника
У позвоночного столба есть несколько функций:
- Опорная функция. Позвоночный столб – опора для всех конечностей и головы, и именно на него оказывается наибольшее давление всего тела. Опорную функцию выполняют также диски и связки, однако позвоночник принимает на себя самый большой вес – около 2/3 от общего. Этот вес он перемещает на ноги и таз. Благодаря позвоночнику все объединяется в одно целое: и голова, и грудная клетка, и верхние и нижние конечности, а также плечевой пояс.
- Защитная функция. Позвоночник выполняет важнейшую функцию – он защищает спинной мозг от различных повреждений. Он является «управляющим центром», который обеспечивает правильную работу мышц и скелета. Спинной мозг находится под сильнейшей защитой: окружен тремя костными оболочками, укреплен связками и хрящевой тканью. Спинной мозг контролирует работы нервных волокон, которые от него отходят, поэтому можно сказать, что каждый позвонок отвечает за работу определенного участка организма. Система эта очень слаженна, и если какой-либо ее компонент будет нарушен, то последствия будут отзываться и в других областях человеческого тела.
Позвоночник выполняет массу жизненно важных функций, без которых человек просто не смог бы прожить
- Двигательная функция. Благодаря эластичным хрящевым межпозвоночным дискам, располагающимся между позвонками, человек имеет возможность двигаться и поворачиваться в любом направлении.
- Амортизационная функция. Позвоночник благодаря своей изогнутости гасит динамические нагрузки на тело при ходьбе, прыжках или поездке в транспорте. Благодаря такой амортизации позвоночный столб создает противоположное опоре давление, и человеческий организм не страдает. Мышцы играют также немаловажную роль: если они находятся в развитом состоянии (например, благодаря регулярных занятиям спортом или физкультурой), то позвоночник испытывает меньшее давление.
Цены на ортопедическую обувь
Подробное строение позвонков
Позвонки имеют сложное строение, при этом в разных частях позвоночника они могут отличаться.
Если вы хотите более подробно узнать, сколько костей в позвоночнике и каковы их функции, вы можете прочитать статью об этом на нашем портале.
Позвонок состоит из костной перекладины, сложенной из внутреннего губчатого вещества, и внешнего вещества, которое представляет собой пластинчатую костную ткань.
Каждое вещество имеет свою функцию. За прочность и хорошее сопротивление отвечает губчатое вещество, а компактное, внешнее, является упругим и позволяет позвоночнику выдерживать различные нагрузки. Внутри самого позвонка находится красный мозг, который отвечает за кроветворение. Костная ткань постоянно обновляется, благодаря чему не теряет прочности долгие годы. Если в организме налажен обмен веществ, то проблем с опорно-двигательной системой не возникает. А когда человек постоянно занимается умеренными физическими нагрузками, то обновление тканей происходит более ускоренно, чем при сидячем образе жизни – это тоже залог здоровья позвоночника.

Строение позвонка
Позвонок состоит из следующих элементов:
- тело позвонка;
- ножки, которые располагаются по обе стороны позвонка;
- два поперечных и четыре суставных отростка;
- остистый отросток;
- позвоночный канал, в котором располагается спинной мозг;
- дуги позвонка.
Тело позвонка находится спереди. Та часть, на которой расположены отростки, находится сзади. К ним прикреплены мышцы спины – благодаря им позвоночник может гнуться и не разрушаться. Для того чтобы позвонки были подвижными и не стирались друг об друга, между ними расположены межпозвоночные диски, которые состоят из хрящевой ткани.
Позвоночный канал, являющийся проводником для спинного мозга, складывается из позвоночных отверстий, которые создаются благодаря дугам позвонков, прикрепленных к ним сзади. Они необходимы для того, чтобы спинной мозг был максимально защищен. Он тянется от самого первого позвонка до середины поясничного отдела, а дальше от него отходят нервные корешки, которые также нуждаются в защите. Всего таких корешков – 31, и они распространяются по всему телу, что обеспечивает организму чувствительность во всех отделах.
Расположение дуги в позвонке
Дуга является основой для всех отростков. Остистые отростки отходят от дуги назад, и служат для ограничения амплитуды движений и защиты позвоночника. Поперечные отростки находятся по бокам дуги. Они имеют специальные отверстия, через которые проходят вены и артерии. Суставные отростки расположены по два сверху и снизу позвонковой дуги, и необходимы для правильного функционирования межпозвоночных дисков.
Строение позвонка организовано таким образом, чтобы вены и артерии, проходящие в области позвоночника, а главное – спинной мозг и все нервные окончания, отходящие от него, были максимально защищены. Для этого они и находятся в такой плотной костной оболочке, разрушить которую непросто. Природа сделала все, чтобы защитить жизненно важные части организма, и человеку остается лишь сохранять позвоночник в целости.
Цены на ортопедические корсеты и корректоры осанки
Что из себя представляют межпозвоночные диски?
Межпозвоночные диски состоят из трех основных частей:
- Фиброзное кольцо. Это костное образование, состоящее из множества слоев пластин, которые соединены при помощи коллагеновых волокон. Именно такое строение обеспечивает ему высочайшую прочность. Однако при нарушенном обмене веществ или недостаточной подвижности ткани могут истончаться, и, если на позвоночник оказывается сильное давление, фиброзное кольцо разрушается, что приводит к различным заболеваниям. Также оно обеспечивает связь с соседними позвонками и предотвращает их смещение.
- Пульпозное ядро. Оно располагается внутри фиброзного кольца, которое плотно его окружает. Ядро представляет собой образование, по структуре похожее на желе. Оно помогает позвоночнику выдерживать давление и снабжает его всеми необходимыми питательными веществами и жидкостью. Также пульпозное ядро создает дополнительную амортизацию благодаря своей функции поглощения и отдачи жидкости.
При разрушении фиброзного кольца ядро может выпятиться – такой процесс в медицине называют межпозвоночной грыжей. Человек испытывает сильные боли, поскольку выпятившийся фрагмент давит на проходящие рядом нервные отростки. О симптомах и последствиях грыжи подробно рассказывается в других публикациях. - Диск снизу и сверху покрывают замыкательные пластинки, которые создают дополнительную прочность и упругость.

Строение межпозвоночного диска
Если межпозвоночный диск каким-либо образом подвергается разрушению, то связки, расположенные рядом с позвоночником и входящие в позвоночный сегмент, стараются всячески компенсировать нарушение работы – срабатывает защитная функция. Из-за этого развивается гипертрофия связок, которая может привести к сдавливанию нервных отростков и спинного мозга. Такое состояние называется стенозом позвоночного канала, и избавиться от него можно лишь оперативным методом лечения.
Фасеточные суставы
Между позвонками, кроме межпозвоночных дисков, располагаются и фасеточные суставы. Иначе их называют дугоотросчатыми. Соседние позвонки соединяются при помощи двух таких суставов – они пролегают с двух сторон дуги позвонка. Хрящ фасеточного сустава очень гладкий, благодаря чему трение позвонков значительно сокращается, и это нейтрализует возможность возникновения травм. Фасеточный сустав включает в свое строение менискоид – это отростки, заключенные в суставной капсуле. Менискоид является проводником кровеносных сосудов и нервных окончаний.
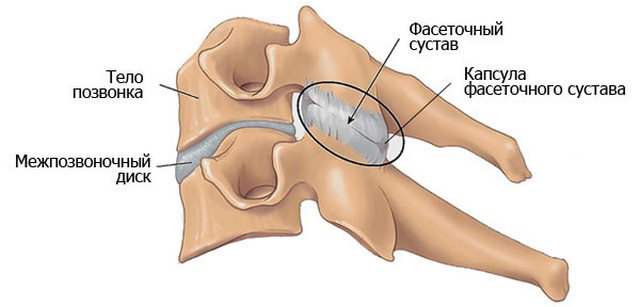
Расположение фасеточного сустава
Фасеточные суставы вырабатывают специальную жидкость, которая питает и сам сустав, и межпозвоночный диск, а также «смазывает» их. Она называется синовиальной.
Благодаря такой сложной системе позвонки могут свободно двигаться. Если фасеточные суставы подвергнутся разрушению, то позвонки сблизятся и подвергнутся истиранию. Поэтому важность этих суставных образования сложно переоценить.
Возможные болезни
Структура и строение позвоночника очень сложны, и если хоть что-то в нем перестанет правильно работать, то весь это отражается на здоровье всего организма. Существует масса различных болезней, способных возникнуть в позвоночнике.
| Название | Изображение | Описание |
|---|---|---|
| Болезнь Бехтерева | 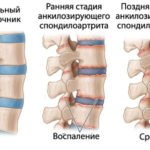 | Иначе это заболевание называют анкилозирующим спондилитом. Из-за попавшей в организм инфекции или активизации антигена у человека воспаляются межпозвоночные суставы, а с развитием заболевания весь позвоночник постепенно начинает покрываться кальциевыми наростами, которые со временем становятся твердой костной тканью. Человек становится словно «закованным» в костные оковы, из-за чего он не может принять любую позу – ему приходится постоянно быть в согнутом положении. Чаще всего такое заболевание возникает у мужчин, однако у женщин оно также встречается. Подробнее об этом заболевании вы сможете прочитать по ссылке, указанной в первом столбце. |
| Грыжа межпозвоночного диска различных отделов | 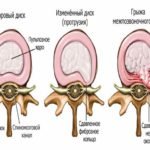 | Межпозвоночная грыжа может образоваться по различным причинам: например, из-за чрезмерного перенапряжения или же наоборот – из-за сидячего образа жизни при отсутствии умеренной физической нагрузки. Возникнуть она может в человека абсолютно любого возраста. Грыжа позвоночника – это выпятившееся из фиброзного кольца пульпозное ядро. Избавиться от нее можно и безоперационным методом – подробнее о лечении вы сможете прочитать по ссылке, указанной в первом столбце. |
| Рак позвоночника |  | Такое заболевание встречается не слишком часто, однако, к сожалению, оно относится к наиболее опасным. Рак позвоночника может проявляться в различных видах в зависимости от места его возникновения. Если вовремя его обнаружить и начать лечение, то избавиться от него можно будет без операции и с минимальными для здоровья потерями. Никто не застрахован от такого заболевания, однако если применять профилактические меры, то риск заболеть раком значительно уменьшается. О том, что можно сделать, чтобы вылечить такую болезнь или избежать ее, вы сможете прочитать в статье, ссылка на которую находится в первом столбце. |
| Остеохондроз | 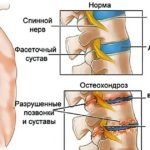 | Остеохондроз является одной из самых распространенных заболеваний. Чаще всего он возникает у людей возрастом от 35 лет. Симптомы его наблюдаются у 9 из 10 человек. К счастью, от такого заболевания можно избавиться достаточно просто, и если сделать это максимально быстро, то неприятных последствий не будет. А чтобы его не возникло, достаточно избегать сидячего образа жизни и заниматься физкультурой как можно чаще – конечно, в умеренных дозах. Характерен остеохондроз дискомфортом в спине, нарушением осанки, слабости и некоторой потерей чувствительности. |
| Остеопороз |  | Хроническое заболевание костной ткани, которое характерно повышенной ломкостью костей. Следовательно, пациенты, страдающие остеопорозом, больше подвержены риску различных переломов и травм позвоночника. Появляется оно из-за недостатка кальция, ухудшения обмена веществ и сидячего образа жизни. У больного остеопорозом перелом может появиться даже от незначительного повреждения, например, падения или резкого поворота. Очень часто люди живут с остеопорозом и даже не подозревают, что у них есть такое заболевание, поскольку его симптомы довольно общие: быстрая утомляемость, периодические боли в спине и проблемы с ногтями и зубами. Лечением остеопороза могут стать специальные физические упражнения и прием витаминов и медикаментов. |
Здоровье позвоночника
Читая о многочисленных заболеваниях, люди задаются вопросом: как сохранить свой позвоночник в здоровом состоянии? Для этого существуют определенные профилактические меры, которых советуют придерживаться людям любого возраста.
- Заботьтесь о своей осанке: для этого можно 5-10 минут в день ходить с книгой на голове, а вне дома просто контролировать положение спины. Вы можете поставить себе напоминание на смартфон для того, чтобы никогда не забывать о ровной спине.
- Занимайтесь физкультурой. Посещение зала пару раз в неделю или выполнение упражнений дома пойдут на пользу, если делать все правильно и умеренно.

Регулярные занятия физкультурой защитят вас от возникновения болезней позвоночника
- Следите за весом. Лишний вес создает сильную нагрузку на позвоночник, и, кроме этого, приносит массу других проблем. Лучше вовремя от него избавляться и контролировать питание.
- Следите за выводом токсинов. Для этого необходимо пить много воды, а также правильно питаться. Из-за накопления токсинов может замедлиться обмен веществ, что приведет к заболеваниям позвоночника.
- Избегайте ненужного поднятия тяжестей. Лучше не переносить тяжелые предметы, если вы для этого не подготовлены.
Цены на пояса для спины
Подводим итоги
Строение позвоночника является сложнейшим образованием. Природа создала опорно-двигательную систему так, чтобы все важные части организма были под защитой. Человеку остается сохранять здоровье позвоночника на протяжении всей жизни.
Если вы хотите более подробно узнать, строение позвоночника, а именно поясничного отдела, вы можете прочитать статью об этом на нашем портале.
Диагностика — клиники в
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
Диагностика — специалисты в Москве
Выбирайте среди лучших специалистов по отзывам и лучшей цене и записывайтесь на приём
Рекомендуем статьи по теме
Позвоночник за что отвечает каждый отдел
Автор На чтение 38 мин. Опубликовано
Позвоночник человека — за что отвечает каждый позвонок?
Коничива, дорогие мои! Расскажу вам одну увлекательную и поучительную историю. Не так давно у меня неистово стали болеть почки. Спазмы или колики начинали тревожить под утро, когда я долгое время проводила в одной и той же позе во сне.
Симптомы безрадостные поэтому, испытав несколько таких приступов, я поняла, что на случайность это уже не спишешь и отправилась к врачу. Чтобы не ходить наобум первым делом решила сделать УЗИ, чтобы, как говорится, представлять образ врага, который стал меня одолевать.
Диагност мне попался очень хороший: обстоятельно расспрашивал и еще дольше водил УЗИ-сканером по спине и по бокам. В итоге покачал головой и сказал:
- Почки у вас как у младенца: чистые, никаких нарушений нет!
- Что же тогда у меня болит? – схватилась я за голову.
- Вероятно, что таким образом себя проявляет поясничный отдел позвоночника, – резюмировал врач.
И действительно, попав к остеопату и к мануалу я выяснила, что проблема затаилась в позвоночнике, а проявил он себя вот таким образом.
Конечно, это совершенно не уникальный случай и похожие истории могут случиться с каждым. В том числе это был и весьма показательный пример самодиагностики. Поэтому разберем сегодня с вами подробно анатомические подробности позвоночника и его функции. То есть ответим на вопрос: «За что отвечает каждый позвонок»?
Так как мы уже знакомы с буквенным обозначением каждого сегмента, то будем пользоваться именно ей для облегчения понимания.
Важную роль в этом процессе выполняет и иннервация, то есть нервные пучки, которые передают сигналы в центральную нервную систему. Нерв бывает достаточно длинным и может проходить или охватывать другие части тела или органы, вызывая в них болезненное возбуждение.
Итак, схематично рассмотрим всю систему этих костей и за что она отвечает.
- C1 Этот позвонок еще называют атлантом. Если он сдвинут влево, то человеку грозит повышение артериального давления. Если вправо – понижение. Все это может сопровождаться мигренями и вегето-сосудистой дистонией.Как это может проявляться?У такого больного потеют ладони и ступни, часто они мерзнут. Среди сопутствующих признаков – слабость и боли в сердце, метеочувствительность, бессоница. Если параллельно защемляется тройничный нерв, то в зависимости от того, какая из трех его веточек зажата возможны: проблемы со зрением (верхняя), в области носоглотки (средняя) и челюсти (нижняя). Также сегмент может управлять работой гипофиза и внутреннего уха.
- C2 Отвечает за нервы: зрительный и слуховой, за глаза и височные кости. Соответственно страдают уши, возможны обмороки. Кроме этого, с ним могут быть связаны нарушения речи и заикание, храп и т.д.
- C3 Регулирует работу щек, зубов, лицевого нерва и уха. Может развиваться невралгия и невриты и даже угревая сыпь. А также ангина и ларингиты.
- C4 Рот, губы, нос и евстахиева труба, воротниковая зона. Проблемы со слухом, гипертрофированные аденоиды, нарушения работы щитовидной железы.
- C5 Связки в горле, поэтому частые ларингиты, тонзиллиты и т.д.
- C6 Мышцы в районе предплечья и шеи. Боли в этой части тела.
- C7 Плечи и локти, причем могут спускаться и ниже, вплоть до пальцев рук. Чревато развитием гипотиреоза и потерей подвижности верхних конечностей.
- D1 Задета зона рук, поэтому появляются боли в запястьях и в ладонях. Также могут пострадать пищевод и трахея с вытекающей отсюда астмой и сильным кашлем.
- D2 Анатомическая проекция на те же самые части тела, но проявляется и как боли в районе сердца.
- D3 Страдают такие внутренние органы как бронхи и легкие, а также плевра и грудь. Это, соответственно, выражается как астма или бронхит, а также плеврит или пневмония.
- D4 Желчный пузырь и желчные протоки. Здесь могут диагностировать камни, иногда появляется желтуха.
- D5 Проблемы обнаруживают в районе печени или солнечного сплетения. Это связано с неполадками в работе печени, желтухой и плохой свертываемостью крови.
- D6 Повреждаются те же самые органы что и выше, однако пациент может жаловаться на гастрит, язву и другие проблемы в области пищеварения.
- D7 Защемление этого позвонка отражается на работе поджелудочной железы и двенадцатиперстной кишки. К упомянутой выше язве и общему расстройству пищеварения добавляется и диабет.
- D8 Нарушается работа селезенки и диафрагмы, что связано с икотой и с проблемами дыхания.
- D9 В этом случае задеты надпочечники, а значит возможны аллергические реакции и иммунный сбой.
- D10 Это проекция почек и связанные с ними слабость и усталость.
- D11 Здесь также задеты почки, мочеточники и присутствуют соответствующие этим проблемам болезни.
- D12 Нарушение работы этого позвонка проецируется на функционирование толстой и тонкой кишки, а также на фаллопиевы трубы. Самое тяжелое осложнение – это не только всевозможные болезни женских половых органов, но и бесплодие.
- L1 Могут быть задеты слепая кишка и брюшная полость, а также верхняя часть бедра. С этим связаны запоры и грыжи, колит и диарея.
- L2 К упомянутым выше органам добавляют такие проблемы, как аппендицит, а также колики в кишечнике.
- L3 Проекция половых органов и мочевого пузыря. С этим позвонком могут быть связаны бесплодие, а также боль в коленке.
- L4 Кроме предстательной железы могут быть задеты голени и стопы. Это связано с болями в нижних конечностях, люмбалгией и ишиасом.
- L5 Появляются отеки в районе лодыжек и плоскостопие.
- Если беспокоят проблемы в области крестца, то страдают бедренные кости и ягодицы с соответствующими болями в этой части тела.
- В том случае, когда задет копчик, то такая патология чревата геморроем.
После того, как я детально изучила все отклонения в работе внутренних органов, причиной которых может стать банальное смещение позвонка, я по-новому взглянула на эту проблему.
Поняла, откуда могут расти ноги у моей вегето-сосудистой дистонии и метеочувствительности, а также у неприятностей, которые появились после беременности и связанной с этим деформацией позвоночника.
В очередной раз пришло и осознание того, что лечить нужно не следствие болезни, а ее причину. Укрепить здоровье спины и почувствовать реальные результаты уже через месяц можно с помощью вот этого курса .
Чудес не ждите: вам придется делать физические упражнения регулярно и соблюдать все рекомендации.
Однако ваше здоровье многократно дороже, чем этот курс. Сравните хотя бы со стоимостью оздоровительного массажа или с физиотерапией.
О важной роли позвоночника в здоровье человека знали еще древние врачеватели. Потом был период, когда врачи признавали только несущие функции и поддержание осанки, в настоящее время официальная медицина вновь отводит большую роль этому органу. Кроме обеспечения осанки и защиты спинного мозга от различных механичных повреждений, позвоночник оказывает большое влияние на физиологичность функционирования всех человеческих органов.
Объясняется это тем, что именно спинной мозг регулирует эти процессы, нервные окончания органов располагаются на различных участках и, соответственно, защищаются конкретными позвонками. Кроме того, в позвонках размещены важные кровеносные сосуды, которые питают человеческие органы. При патологических изменениях или механических повреждениях хотя бы одного позвонка возможны сбои в функционировании того или иного органа.
Конструктивные особенности позвоночного столба
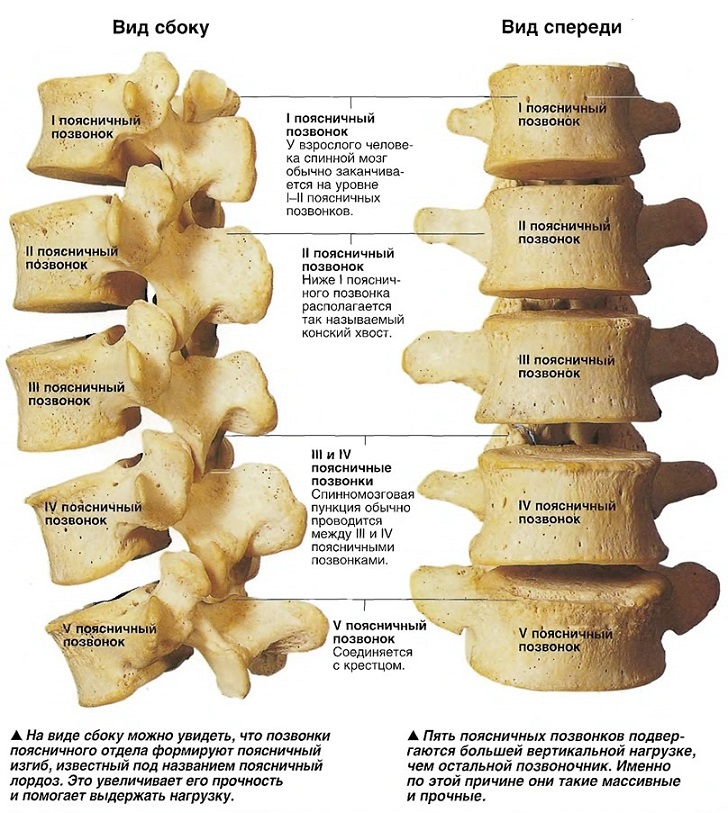
Поясничный отдел включает 5 самых крупных позвонков, увеличивающихся в размерах по направлению от первого к пятому. Из-за необходимости поддерживать тело в вертикальном положении, на них лежит самая большая нагрузка. Поэтому по размеру и форме они значительно отличаются от остальных – они более массивные, короткие, больше развитые в ширину.
 Строение поясничного отдела позвоночника
Строение поясничного отдела позвоночникаНаш позвоночник является идеальной и четко продуманной конструкцией. Это настоящая броня для нежного и очень уязвимого спинного мозга. Кроме этого, кости защищают и нервные сплетения.
Позвоночник служит и своеобразным каркасом для верхней части тела. На него крепятся грудной и тазовый пояс, а также несколько групп мышц. Они дают нашей спине шанс быть более сильной и манёвренной.
А еще эта костная конструкция помогает телу распределять массу тела, когда мы идем или стоим. В общем, без неё напоминали бы мы безвольных червячков.
Эта крупная система состоит из 33 или из 34 отдельных позвонков, которые как цепочка нанизаны друг на друга. Причем если смотреть на человека со спины, то можно выделить три отдела. Первый – это шейный. Второй – грудной, а третий – поясничный.
7 тонких и более хрупких позвонков, соответственно, находятся в шейном отделе, 12 – в грудном, 5 – в поясничном. Еще учитываются кости крестца (5 сросшихся костей) и копчика (такой же конгломерат из отдельных когда-то позвонков). Все эти сегменты имеют персональное название, что облегчает постановку диагноза.
Элементы в шейном отделе нумеруются от С1 до С7. В грудном от D1 до D12, а в поясничном от L1 до L5.
Кроме этого, наш позвоночник – это вовсе не прямая линия, как можно предположить. В нем имеется 4 физиологических изгиба, которые можно прощупать даже пальцами если вы выпрямитесь. Шейный отдел выступает вперед, грудной, напротив, уходит назад, поясничный снова выдвигается вперед и крестцовый волной завернулся назад.
Прогиб назад в медицине называют кифозом. А значит у человека два кифоза: крестцовый и грудной. А прогиб вперед будут именовать лордозом (поясничный и шейный).
Все эти волны начинают формироваться после рождения, когда малыш учится балансировать телом. Поэтому этапы закрепления лордозов и кифозов вполне логичны: научился держать голову – появился шейный лордоз, сел – грудной кифоз. Стал ходить и бегать – два нижних изгиба. Но окончательное закрепление этой системы случается только после 20 лет.
А теперь разберемся за какие внутренние органы отвечает каждый конкретный позвонок. И вполне может быть, что вы найдете причины ваших затяжных болезней, которые вы просто неправильно лечите.
Грудной отдел состоит из двенадцати позвонков, расположенных между шейным и поясничным отделами. В этом месте крепится двенадцать пар рёбер, а сам хребет выполняет функцию задней стенки грудной клетки.
Самая большая (25–30 сантиметров) секция позвоночника включает в себя:
- 12 позвонков;
- межпозвоночные диски;
- нервные корешки;
- суставы;
- спинной мозг.
В этой области спины расположены многие жизненно важные органы:
- сердце;
- лёгкие;
- трахея;
- бронхи;
- диафрагма;
- желудок;
- жёлчный;
- поджелудочная железа.
Рассматриваемая зона хребта отвечает за работу не только указанных органов, но и всего желудочно-кишечного тракта, почек, надпочечников, верхних конечностей. При заболеваниях этой области спины страдает практически весь организм.
«Кирпичики», составляющие основу костяного каркаса отличаются от шейных и поясничных. Они постепенно увеличены по ходу размещения сверху вниз. Количество позвонков, составляющих грудной отдел — двенадцать. Каждый «кирпичик» имеет две суставные ямки для крепления рёбер. Расположены элементы позвоночного стола по образу черепицы: отростки дуги верхних, прикрывают нижние.
Любой грудной позвонок может быть типичной (2–8) или нетипичной (1, 10–12). Первый по строению сходен с шейным, он низкий и широкий. Десятый, одиннадцатый, двенадцатый отличаются от типичных полуямок сочленения с рёбрами. 10й позвонок имеет одну полуямку, а 11 и 12 — по две целые ямки.
Редкость возникновения межпозвоночных грыж и других «нетипичных» состояний обусловлена строением грудины.
Прокладки, расположенные между позвонками, обеспечивают относительную подвижность хребта. Диски рассматриваемой области отличаются от расположенных в шейной, поясничной. Они меньше по высоте, что снижает подвижность шейно-грудного отдела. Эта анатомическая специфика обуславливает высокий риск остеохондроза.
Рассматриваемый сегмент каркаса обладает рядом иных отличительных черт. Например, относительно малый диаметр позвоночного канала. Такое его строение при определённых обстоятельствах вызывает сужение отверстия, провоцируя недомогание и дискомфорт.
Это два позвонка, соединённые суставами и мышцами, имеющие совместный межпозвоночный диск. Позвоночно-двигательный сегмент нижегрудного отдела, шейного и поясничного специфичны. Анатомический комплекс характеризуется меньшей подвижностью, чем другие. Так как это важный составной элемент хребта, любые его изменения отзываются дискомфортом.
источник
Строение межпозвоночного диска- Спинной мозг заканчивается на втором позвонке в области поясницы.
- Диск, как неотъемлемая часть позвонка, полностью лишен нервных окончаний.
- На эту часть приходится большинство патологий и дегенеративных процессов, развивающихся в области спины.
- Позвонки в этом отделе прочнее остальных, при этом сохраняют отличную гибкость, позволяя выполнять сгибания, вращательные движения.
Поясничный отдел имеет характерный изгиб – лордоз, который анатомически правильный и позволяет поддерживать тело в правильном положении, правильно распределять нагрузку на нижние конечности. Эта часть позвоночного стержня несет ответственность за нормальное выполнение физических упражнений, будь это наклоны, подъем тяжестей, бег, приседания, прыжки.


Наглядное представление о позвоночнике в районе поясницы
Тут также существует связь позвонков с частями тела, они практически все отвечают за работу внутренних органов, расположенных в области малого таза.
Состоит позвоночник из отдельных элементов, которые фиксируются между собой хрящевой тканью. Эта прослойка носит название межпозвоночный диск. Основной ее задачей является амортизация, снижение нагрузки на хребет, равномерное ее распределение, обеспечение достаточной гибкости. Ткань сама по себе эластичная, но достаточно плотная, чтобы выдерживать механические воздействия. Нарушение целостности диска обычно приводит к развитию ряда серьезных патологий.
Нумерация дисков начинается с 1 и заканчивается 23, все они составляют примерно ¼ всей высоты позвоночного столба. Из чего состоит каждый такой элемент? Студенистого ядра и фиброзного кольца. Именно такая конструкция позволяет успешно нивелировать любые сильные толчки, вибрации, предотвращая трение позвонков между собой и их преждевременный износ.
Позвоночный столб имеет S-образную форму, благодаря чему он обладает упругостью – поэтому человек способен принимать различные позы, нагибаться, поворачиваться и прочее. Если бы межпозвоночные диски не состояли из хрящевой ткани, которая способна быть гибкой, то человек бы постоянно был зафиксирован в одном положении.
Форма позвоночника и его строение обеспечивают сохранение баланса и прямохождение. На позвоночном столбе «держится» весь организм человека, его конечности и голова.


Позвоночник имеет S-образную форму, и поэтому обладает амортизирующим свойством и упругостью
Позвоночник представляет собой цепь позвонков, шарнирно разделяемых межпозвоночными дисками. Количество позвонков варьируется от 32 до 34 – все зависит от индивидуального развития.
Позвонки имеют сложное строение, при этом в разных частях позвоночника они могут отличаться.
Межпозвоночные диски состоят из трех основных частей:
- Фиброзное кольцо. Это костное образование, состоящее из множества слоев пластин, которые соединены при помощи коллагеновых волокон. Именно такое строение обеспечивает ему высочайшую прочность. Однако при нарушенном обмене веществ или недостаточной подвижности ткани могут истончаться, и, если на позвоночник оказывается сильное давление, фиброзное кольцо разрушается, что приводит к различным заболеваниям. Также оно обеспечивает связь с соседними позвонками и предотвращает их смещение.
- Пульпозное ядро. Оно располагается внутри фиброзного кольца, которое плотно его окружает. Ядро представляет собой образование, по структуре похожее на желе. Оно помогает позвоночнику выдерживать давление и снабжает его всеми необходимыми питательными веществами и жидкостью. Также пульпозное ядро создает дополнительную амортизацию благодаря своей функции поглощения и отдачи жидкости.
При разрушении фиброзного кольца ядро может выпятиться – такой процесс в медицине называют межпозвоночной грыжей. Человек испытывает сильные боли, поскольку выпятившийся фрагмент давит на проходящие рядом нервные отростки. О симптомах и последствиях грыжи подробно рассказывается в других публикациях. - Диск снизу и сверху покрывают замыкательные пластинки, которые создают дополнительную прочность и упругость.
Что из себя представляют межпозвоночные диски?
Интересную конструкцию имеет шейный отдел позвоночника, так как он из всех других областей наиболее подвижный. Анатомическая его особенность заключается в способности поворачивать голову, наклонять ее, выполнять самые разные движения. Состоит он из 7 позвонков, которые соединены между собой хрящами.
- Поддержка головы и ее нормальное движение.
- Соединение головного и спинного мозга (центр ЦНС и периферической системы).
- Сочленение с черепом за счет особой.
- Насыщение головного мозга кровью за счет наличия отверстия в боковом отделе.
| Позвонок | За что отвечает? | Признаки повреждения |
| С1 | Работа головного мозга и его кровоснабжение, поступление в него полезных компонентов. | Головные боли, невроз, головокружение, нарушение сна |
| С2 | Зрительный орган, язык, лобная часть, оптические нервы. | Повышение потливости, мигрени, ипохондрия, неврастения |
| С3 | Щеки, лицевые кости, наружное ухо, зубы | Нарушение обоняния или зрения, снижение слышимости, неврологические расстройства |
| С4 | Рот, нос, губы | Неврастения, аденоиды, патологии носовых пазух |
| С5 | Голосовые связки и глотка | Ангина, хрипота, болезни ротовой полости. |
| С6 | Мышечные ткани шеи, плечи, миндалины | Ларингинт, Хронический кашель, одышка, астма. |
| С7 | Локти, плечи, щитовидная железа | Артроз, патологии органов дыхания, бронхит |
Зная, что защищает позвоночный отдел в области шеи, можно понять, что травмы в этой части наиболее опасны. Поэтому в спорте или профессиональной деятельности, если есть прямая угроза, стараются максимально оградить плечевой пояс. Таблица показывает подробно, за что отвечает каждый позвонок, и к чему приводят любые нарушения в его сегменте.
Интересная информация! Верхний позвонок называется Атлант, так как он, как герой древних мифов, держит на себе небосвод, а именно – свод черепа.
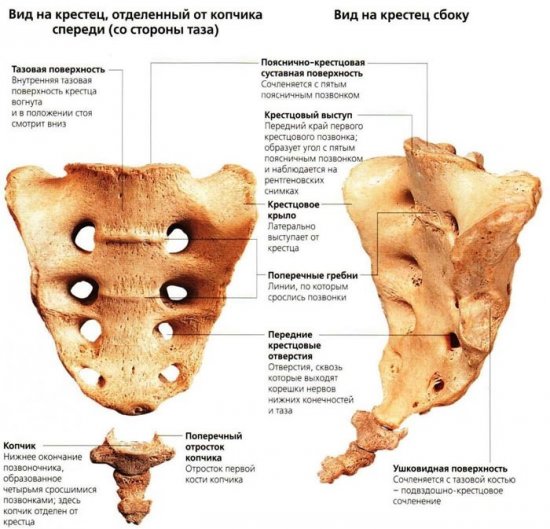
Крестца и копчика позвонки между собой сращены, поэтому отделы хоть и разделяются условно, но тесно связаны. Основной задачей этой области является протекция внутренних систем, расположенных в малом тазу. У женщин он участвует в репродуктивной функции, отвечая за родоразрешение. Благодаря подвижности копчика, человеческое тело способно свободно наклоняться вперед и делать повороты, сидеть на ровной поверхности. Крестец все время находится без движения, форма напоминает немного треугольник или перевернутую пирамиду.
Вид позвонка в крестце напоминает небольшой клинышек, который продолжает поясничный отдел и образующий копчик. Состоит отдел из трех или пяти костей, в зависимости от индивидуальных особенностей организма.

Наглядное представление о строении копчика и крестца
Отличие разных отделов очень заметное даже при отдаленном рассмотрении, но все они действуют синхронно, как единое целое, обеспечивая подвижность тела и нормальную физическую активность.
Интересно! Некоторые ученые считают, что крестец является остатком, напоминающим о существовании у людей некогда хвоста. Другие не находят для такой теории никаких оснований.
Функции позвоночника
Позвоночник человека – это сложная система, которая обеспечивает активность, его двигательные навыки, устойчивость. Он является основой скелета и отвечает за самые разные функции в организме. Удивительное строение позволяет выполнять в полной мере поставленные перед органом задачи. Основными из них выделяют:
- Опора для всего организма. Именно хребет выдерживает все нагрузки на тело, и сохраняет равновесие в любом положении. Это фундамент, на котором держится голова, грудная клетка, плечевой пояс и конечности.
- Протекционная. Прочная костная ткань надежно защищает спинной мозг от любых видов механических воздействий. Этот орган отвечает за множество жизненно важных процессов в организме, поэтому природа позаботилась, чтобы он был окружен не только костью, но и хрящами, связками.
- Двигательная. Благодаря продуманной анатомии позвоночника, человек способен без препятствий сгибаться под нужным углом, приседать на корточки, поднимать с пола упавший предмет.
- Амортизационная. Позволяет снизить нагрузки, при оказании давления при резких движениях или негативных воздействиях. Это важная задача, обеспечивающая сохранность позвонков и минимизацию вероятности получения травмы. Особенно это актуально при выполнении прыжков, бросков, беге.


Каждая из этих функций крайне важна для обеспечения здоровья человека, поддержки высокого качества жизни. Любые нарушения способны привести к потере способности хребта выполнять поставленные перед ним задачи, будь это травма или заболевание.
У позвоночного столба есть несколько функций:
- Опорная функция. Позвоночный столб – опора для всех конечностей и головы, и именно на него оказывается наибольшее давление всего тела. Опорную функцию выполняют также диски и связки, однако позвоночник принимает на себя самый большой вес – около 2/3 от общего. Этот вес он перемещает на ноги и таз. Благодаря позвоночнику все объединяется в одно целое: и голова, и грудная клетка, и верхние и нижние конечности, а также плечевой пояс.
- Защитная функция. Позвоночник выполняет важнейшую функцию – он защищает спинной мозг от различных повреждений. Он является «управляющим центром», который обеспечивает правильную работу мышц и скелета. Спинной мозг находится под сильнейшей защитой: окружен тремя костными оболочками, укреплен связками и хрящевой тканью. Спинной мозг контролирует работы нервных волокон, которые от него отходят, поэтому можно сказать, что каждый позвонок отвечает за работу определенного участка организма. Система эта очень слаженна, и если какой-либо ее компонент будет нарушен, то последствия будут отзываться и в других областях человеческого тела.


Позвоночник выполняет массу жизненно важных функций, без которых человек просто не смог бы прожить
- Двигательная функция. Благодаря эластичным хрящевым межпозвоночным дискам, располагающимся между позвонками, человек имеет возможность двигаться и поворачиваться в любом направлении.
- Амортизационная функция. Позвоночник благодаря своей изогнутости гасит динамические нагрузки на тело при ходьбе, прыжках или поездке в транспорте. Благодаря такой амортизации позвоночный столб создает противоположное опоре давление, и человеческий организм не страдает. Мышцы играют также немаловажную роль: если они находятся в развитом состоянии (например, благодаря регулярных занятиям спортом или физкультурой), то позвоночник испытывает меньшее давление.
Цены на ортопедическую обувь
Позвоночник человека — за что отвечает каждый позвонок?
Особенность этой области заключается в необычной форме, она напоминает литеру «С». Такое положение является анатомически правильным и носит название кифоз. В этом месте осуществляется соединение позвонков с ребрами, отдел участвует в формировании грудной клетки. Из всех других участков этот наименее подвижный, патологические процессы из-за этого тут развиваются реже, чем в остальных местах.
Позвонки представляют собой короткие кости со структурой, напоминающей губку. Соединяются они между собой дисками из плотной хрящевой ткани. Отличительной особенностью сегментов в этой части хребта является наличие реберных выемок, кроме этого, есть другие необычные детали:
- Особое внимание заслуживает первый позвонок, который имеет в теле полная суставная ямка, при помощи которой осуществляется сочленение с головкой первого ребра, на нижней его части есть полуямка для головки второго ребра.
- На десятом позвонке есть только одна полуямка сверху.
- На 11 и 12 позвонке имеется лишь одна полная суставная ямка.
Канал позвоночника в грудном отделе более узкий, по сравнению с другими отделами, поэтому появление любых заболеваний или новообразований приводит к защемлениям. Симптоматика всегда ярко выраженная, что упрощает процесс постановки диагноза.
Состоит грудной отдел из 12 позвонков, при обозначении которых используется литера D, номера последовательные сверху вниз. Нагрузка на сегменты в этой области приходится достаточно большая, связанно это с близким расположением органов дыхания. Повреждения очень опасны, так как приводят к серьезным сбоям внутренних органов.
Позвоночник человека в своей грудной области включает в себя 12 позвонков и вместе в крепящимися ребрами создает защитную для внутренних органов грудную клетку. Это самый неподвижный отдел позвоночника, ведь на него возложена функция сохранения и защиты от внешних воздействий всех жизненно важных органов и спинного мозга, канал которого оканчивается только на уровне поясничных позвонков.
Поэтому образующие грудной отдел позвонки имеют особенное анатомическое строение — по размеру они больше, массивнее шейных и увеличиваются в размерах по направлению от первого к двенадцатому. Остистые отростки грудных позвонков имеют трехгранную форму, направлены книзу, что обеспечивает их дополнительную прочность. Последние – 11 и 12 грудные позвонки по форме больше напоминают поясничные и являются особо крупными.
В каждом позвонке есть плотное тело, которое венчает арка или дуга в виде буквы Y. Остистые отростки, направленные назад и вниз, мы ощущаем как небольшие бугорки на спине. На два поперечных отростка крепятся связки и мышцы. Арка и тело позвонка создают своеобразную полость, в которой проходит спинной мозг.
Между каждым позвонком находится своеобразная хрящевая подушка, которую называют межпозвонковый диск. Она помогает не соприкасаться углам костей и сохраняет их как можно дольше целыми и невредимыми. Сами диски состоят из ядра (плотный хрящ) и колец (соединительная ткань).
На дужке позвонка есть семь отростков (остистый, поперечные и суставные). Позвоночный столб не рассыпается на отдельные сегменты и благодаря связкам, которые удерживают его.
Причем это целая система из тянущихся вдоль всего позвоночника длинных связок и коротких, которые удерживают отдельные сегменты.
Связки имеются и внутри позвонков, прикрепляя диск к костной ткани. В конце концов связки оплетают суставы, фиксируя их на месте. Между костными отростками располагаются и мышцы, которые помогают нашей спине двигаться.
Самая главная часть – спинной мозг – находится внутри. Только небольшие нервные корешки выходят через специальные отверстия. Спинной мозг является важной частью нашей нервной системы.
На сегодня это все, но мы встретимся уже завтра . Я расскажу еще кое-что интересное.
источник
Фасеточные суставы
Между позвонками, кроме межпозвоночных дисков, располагаются и фасеточные суставы. Иначе их называют дугоотросчатыми. Соседние позвонки соединяются при помощи двух таких суставов – они пролегают с двух сторон дуги позвонка. Хрящ фасеточного сустава очень гладкий, благодаря чему трение позвонков значительно сокращается, и это нейтрализует возможность возникновения травм.


Расположение фасеточного сустава
Фасеточные суставы вырабатывают специальную жидкость, которая питает и сам сустав, и межпозвоночный диск, а также «смазывает» их. Она называется синовиальной.
Благодаря такой сложной системе позвонки могут свободно двигаться. Если фасеточные суставы подвергнутся разрушению, то позвонки сблизятся и подвергнутся истиранию. Поэтому важность этих суставных образования сложно переоценить.
Возможные заболевания
Структура и строение позвоночника очень сложны, и если хоть что-то в
Анатомия позвоночника | Позвоночный столбик
Позвоночник (или позвоночник) простирается от черепа до таза и состоит из 33 отдельных костей, называемых позвонками. Позвонки располагаются друг над другом в четырех областях:
| Срок | # позвонков | Площадь кузова | Аббревиатура |
|---|---|---|---|
| шейный | 7 | шея | C1 – C7 |
| Торакальный | 12 | Сундук | T1 – T12 |
| поясничного | 5 или 6 | Нижняя часть спины | L1 – L5 |
| Крестец | 5 (сплавленный) | Таз | S1 – S5 |
| копчик | 3 | Tailbone | нет |
шейных позвонков (C1 – C7)
Шейный отдел позвоночника делится на две части; верхняя шейная область (С1 и С2) и нижняя шейная область (С3-С7).С1 называется Атлас, а С2 – Ось. Occiput (CO) , также известный как Occipital Bone, представляет собой плоскую кость, которая образует затылок.
Атлас (C1)
Атлас является первым шейным позвонком и, следовательно, сокращенно С1. Этот позвонок поддерживает череп. Его внешний вид отличается от других позвоночных позвонков. Атлас представляет собой кольцо из кости, состоящее из двух боковых масс, соединенных спереди и сзади передней аркой и задней аркой.
Предоставлено фото: SpineUniverse.com.
Ось (C2)
Ось – это второй шейный позвонок или C2. Это тупой зубоподобный процесс, который выступает вверх. Это также упоминается как «логово» (латынь для «зуб») или одонтоидный процесс. В логове есть шарнир и воротник, которые позволяют голове и атласу вращаться вокруг логова.
Грудные позвонки (T1 – T12)
Грудные позвонки увеличиваются в размерах от T1 до T12.Они характеризуются небольшими ножками, длинными остистыми отростками и относительно большим межпозвонковым отверстием (нервными путями), что приводит к меньшей частоте сдавливания нерва.
1 -Зубчатое тело 2 -Зубчатый отросток 3 -Трансферная грань
4 -Педикула 5 -Форма 6 -Ламина 7 -Высший фасет
Грудная клетка соединена с грудными позвонками. В T11 и T12 ребра не прикрепляются и называются «плавающими ребрами».«Диапазон движений грудного отдела позвоночника ограничен из-за множества связей между ребрами и позвонками и длинных остистых отростков.
поясничных позвонков (L1 – L5)
Поясничные позвонки выпускаются с размерами от L1 до L5. Эти позвонки несут большую часть веса тела и связанных с ним биомеханических нагрузок. Ножки длиннее и шире, чем в грудном отделе позвоночника. Остистые отростки горизонтальны и имеют более квадратную форму. Межпозвонковые отверстия (нервные пути) относительно большие, но сдавление нервного корешка встречается чаще, чем в грудном отделе позвоночника.
Назначение позвонков
Хотя позвонки различаются по размеру; шейный наименьший, поясничный наибольший, позвоночные тела представляют собой несущие конструкции позвоночного столба. Вес верхней части тела распределяется через позвоночник к крестцу и тазу. Естественные изгибы в позвоночнике, кифотические и лордотические, обеспечивают сопротивление и эластичность при распределении веса тела и осевых нагрузок, выдерживаемых во время движения.
Позвонки состоят из множества элементов, которые имеют решающее значение для общей функции позвоночника, включая межпозвоночные диски и фасеточные суставы.
Функции позвоночника или позвоночника включают в себя:
| Защита |
|
| База для крепления |
|
| Конструкционная опора |
|
| Гибкость и мобильность |
|
| Другое |
|
Сакральный отдел позвоночника
Крестец находится за тазом.Пять костей (сокращенно от S1 до S5), слитые в треугольную форму, образуют крестец. Крестец располагается между двумя бедрами, соединяющими позвоночник с тазом. Последний поясничный позвонок (L5) сочленяется (двигается) с крестцом. Сразу под крестцом пять дополнительных костей, слитых вместе, чтобы сформировать копчик (копчик).
,Позвоночник – Анатомия Фотографии и информация
Проводить исследования- Анатомические системы
- Анатомия Дом
- Скелетная система
- Мышечная система
- Сердечно-сосудистая система
- Пищеварительная система
- Нервная система
- Дыхательная система
- Эндокринная система
- Лимфатическая система
- мочевыделительной системы
- Репродуктивная система (женский)
- Репродуктивная система (мужской)
- Покровная система
- Популярные страницы
- Сердце
- Мозг
- Череп
- Легкие
- Печень
- желудка
- кишечника
- Поджелудочная железа
- Здравоохранение Образование и карьера
- Лучшее из
- в домашних условиях Коронавирусный тест
- Best At Home STD Test
- Лучший ДНК-тест здоровья
- Лучший тест здоровья и хорошего самочувствия
- Лучший тест на чувствительность к еде
- Лучший набор для тестирования микробиомов
- Лучший комплект для испытаний тяжелых металлов
- Лучший на дому тест щитовидной железы
- Лучший тест на метаболизм
- Лучший тест на ВПЧ
- Лучший тест на сифилис
- Лучший онлайн слуховой тест
- Отзывы
- Everlywell Отзывы
- myLAB Box Отзывы
- Давайте проверим отзывы
- Vitagene Отзывы
- STDcheck Отзывы
- TeloYears Отзывы
- Orig3n Отзывы
- Современные Отзывы о Плодородии
- HealthLabs Отзывы
- Viome Отзывы
- Thryve Отзывы
- Paloma Отзывы о здоровье
- InsideTracker Отзывы
- городов с самыми высокими показателями STD
- STD Статистика по штату
- Химс Отзывы
- Hers Отзывы
- Hims ED Отзывы
- Химический шампунь Отзывы
- Рори Отзывы
- Римские Отзывы
- Keeps Revie
Отделение патологии позвоночника и хирургии позвоночника внесло огромный вклад в развитие хирургии позвоночника в Армении.
Проблемы с позвоночником могут возникать у одного или нескольких компонентов, которые образуют позвоночник: мышцы, связки, суставы, диски, позвонки и нервы.
Каждое заболевание имеет ряд специфических симптомов. Очень важно, чтобы пациент немедленно обратился к врачу при появлении следующих симптомов:
- Уменьшение мышечной силы в одной или нескольких конечностях.
- Дисфункция сфинктера, такая как энкопрез / энурез или задержка дефекации / ишурия
- Любые неврологические симптомы в результате травмы, инфекции или опухоли.
- Травмы позвоночника
- Деформация позвоночника
Дегенеративные изменения позвоночника являются результатом прогрессирующего ухудшения компонентов позвонков. Остеоартроз позвоночника, грыжи межпозвоночных дисков и гипертрофия связок являются наиболее важной группой патологий позвоночника.
Из-за различных факторов (механическая перегрузка, старение и т. Д.) Может произойти частичное разрушение межпозвонкового диска и смещение пульпозного ядра. Это приводит к сдавливанию нервного корешка в месте его выхода из позвоночного канала. Хотя межпозвоночные грыжи могут развиваться на любом уровне позвоночника, они часто встречаются в поясничной и шейной части позвоночника. Сжатие нервного корешка вызывает боль, расстройства чувствительности и / или мышечную слабость.
В случае уменьшения диаметра позвоночного канала могут быть сдавлены спинной мозг и корешки спинного мозга, что сопровождается болью и затруднением ходьбы.
При спондилолистезе позвоночника один позвонок сдвигается вперед или назад относительно других позвонков. Это результат дегенеративных процессов в позвоночнике и сопровождается сильной болью.
В случае дегенеративного сколиоза из-за сочетания дегенеративных процессов в позвоночнике и его бокового отклонения происходит компрессия нервных корешков и, вероятно, спинного мозга, которая может сопровождаться болью.

Различные виды рака могут поражать позвоночник и локализоваться непосредственно в тканях позвоночника: кости, соединительной ткани (первичная опухоль) или вторичном очаге (метастазирование).Опухоли могут поражать позвонки и вызывать сдавление нервных структур или непосредственно проникать в нервные структуры.
Травмы с высокой энергией (спорт, дорожные травмы) могут привести к полному или частичному повреждению позвоночника, часто сопровождающемуся повреждением спинного мозга. У пациентов с остеопорозом патологические переломы возможны даже при незначительных травмах.
Различные врожденные заболевания позвонков также могут вызывать проблемы со спиной: детский сколиоз (боковое отклонение позвоночника), врожденный спондилолистез, расщелина позвоночника, менингоцеле и порок развития Арнольда – Киари.
Чем раньше пациенты обращаются за специализированной помощью, тем более эффективным может быть лечение.
Для точной диагностики пациентов они тщательно обсуждаются многопрофильной командой медицинских специалистов. Многопрофильная команда специалистов включает в себя: вертеброневрологов, нейрохирургов, ортопедов, рефлексотерапевтов, терапевтов, анестезиологов, специалистов кинезитерапии и физиотерапии, радиологов и других.

В отделении проводится лечение всех видов заболеваний и травм позвоночника:
- деформация позвоночника (сколиоз, остеохондроз)
- дегенеративные заболевания позвоночника (боль в пояснице, грыжи межпозвоночных дисков, стеноз позвоночного канала, нестабильность позвонков)
- спондилолиз или спондилолистез поясничной части позвонков,
- коррекция искривления позвоночника при анкилозирующем спондилите
- злокачественные и доброкачественные опухоли позвоночника,
- переломов и вывихов позвонков
- коррекция посттравматических и послеоперационных деформаций позвоночника.
Как правило, лечение проводится хирургическим путем с использованием современных технологий и инструментов.
После почти всех видов хирургического вмешательства пациенты выписываются из больницы в большинстве случаев через 2-7 дней – без дополнительной фиксации.
В соответствии с «Законом об авторском праве и смежных правах» при копировании или воспроизведении материалов, размещенных на этом сайте, указывайте источник – веб-сайт Медицинского центра Эребуни – erebunimed.ком настоятельно рекомендуется.
Введение: дегенеративные заболевания шейного отдела позвоночника
В то или иное время большинство людей испытывали боль в шее. В подавляющем большинстве случаев это мягкая жалоба. Симптомы обычно описываются как болезненность или скованность шеи, которая может быть или не быть связана с легкой травмой. Пациенты часто связывают это с «холодным ветром» или «неправильным сном», который может или не может быть фактором.
В то или иное время большинство людей испытывали боль в шее.Источник фото: 123RF.com. Чаще всего виноваты дегенеративные заболевания позвоночника. Дегенеративное «заболевание» – это изменения, связанные с износом позвоночника или возрастом. Хотя это одна из самых частых причин боли в шее, иногда это самая трудная для лечения.
В центре внимания данной статьи – обсуждение дегенеративных нарушений шейного отдела позвоночника. Они затрагивают взрослых пациентов любого возраста с тенденцией к конкретным возрастным группам.Грыжи шейного диска более характерны для молодых (менее 40 лет), в то время как шейный спондилез и стеноз обычно встречаются у пожилых пациентов.
Определение: дегенеративные заболевания шейки матки
Как пациент, первый вопрос очевиден. “Что такое дегенеративное заболевание позвоночника?”
Честно говоря, академические лидеры в мире позвоночника в настоящее время размышляют над тем же вопросом. Мы имеем в виду, что врачи позвоночника могут распознавать и лечить дегенеративные заболевания позвоночника, но часто неясно, как на самом деле возникает расстройство, кроме как приписать его возрасту.
На сегодняшний день большинство теорий о том, как вырождается позвоночник, остаются именно теориями. Хотя эти теории часто хорошо продуманы и разумны, доказать их чрезвычайно сложно. Несмотря на это, стоит попытаться понять их, поскольку они являются лучшим объяснением, которое мы должны объяснить дегенеративному заболеванию позвоночника в настоящее время.
Дегенеративное заболевание позвоночника относится к нарушению нормальной архитектуры различных компонентов шейного отдела позвоночника.
Обычно шея очень гибкая. Как вы можете продемонстрировать на себе, шея позволяет голове поворачиваться из стороны в сторону почти на 180 °, сгибаться вперед, прикасаясь подбородком к груди, и вытягиваться назад, почти касаясь задней части головы до верхней части спины, так как а также наклонить голову к плечу (и все диапазоны между этими основными движениями). Эти движения предоставляются различными суставами шейного отдела позвоночника.
В позвоночнике семь шейных костей.Известные как позвонки, их можно сравнить с вагонами пассажирского поезда. Вагоны поезда сами по себе жесткие и не могут сгибаться. Каждый вагон (т. Е. Позвонок) соединяется с соседом соединением. Соединение позволяет движение между автомобилями.
Как и в позвоночнике, объединение нескольких автомобилей может обеспечить общее движение. Чем больше суставов и позвонков (множественное число позвонков), тем больше движение разрешено.
В отличие от суставов автомобиля, шейные позвонки соединены тремя суставами.Это придает позвоночнику большую стабильность, в то же время позволяя двигаться. Крайности движения должны быть ограничены из-за хрупкого «груза», который удерживают позвонки – спинного мозга. Как и люди в вагонах поезда, спинной мозг расположен в центре позвонков.
На данный момент, уточнение терминов важно. «Позвоночник» относится к костным частям. Это позвонки, которые были описаны выше. «Спинной мозг» – это нервные элементы, которые перемещаются внутри позвоночника от мозга до остальной части тела.Спинной мозг передает сигналы (биоэлектрические и биохимические), которые контролируют все функции (мышцы и ощущения) ниже этого уровня. Функция позвоночника заключается в защите спинного мозга от травм во время движения и активности.
Суставы состоят из двух противоположных поверхностей кости. Некоторые суставы покрыты гладким блестящим хрящом. Скользкие свойства хряща заставляют две поверхности легко перемещаться относительно друг друга. Граненые суставы шейного отдела позвоночника обладают этими свойствами.
Фото Источник: SpineUniverse.com
Напротив, главный сустав между двумя шейными позвонками состоит из большой губчатой массы, межпозвонкового диска. Этот диск находится между двумя широкими плоскими поверхностями тел позвонков. Диск состоит из специализированных материалов, которые действуют как мягкий «клей» между костями, в то же время позволяя им двигаться. Диск чрезвычайно важен для стабильности позвоночника. Тем не менее, это частый сайт дегенерации или поломки.
По-другому, диск можно рассматривать как подушку между двумя костями. Подушки могут мягко противостоять силам, направленным вниз на позвонки, от веса и движения головы. Хорошая подушка толстая, мягкая и лучше всего работает. Это позволяет некоторое движение между позвонками. Поскольку подушка хорошо закреплена на обеих костях, она противостоит тенденции костей смещаться. Со временем и использованием подушка может стать плоской.
В этом состоянии диск больше не обеспечивает достаточной амортизации между позвонками.Кости тогда становятся все ближе и ближе друг к другу. Поскольку диск больше не выдерживает те силы, которые он обычно оказывает, другие суставы позвоночника вынуждены принимать на себя эти дополнительные нагрузки. Два меньших скользящих соединения (фасетные соединения, фах-сет) предъявляют к ним повышенные требования.
Так как они были разработаны, чтобы выдерживать лишь небольшую часть сил позвоночника, ранее блестящий, здоровый хрящ начинает разрушаться. По мере деградации хряща нижележащая кость становится открытой и начинается воспалительная реакция.Это вызывает раздражение сустава, которое может привести к боли. Это создает порочный круг событий. Чем больше фасеточные суставы дегенерируют, тем меньше они способны выдерживать повышенные требования. Таким образом, к межпозвонковому диску предъявляются более высокие требования, что также приводит к его дальнейшему вырождению (или разрушению). Изменения межпозвонкового диска и фасеточных суставов в настоящее время необратимы.
Примеры дегенеративных заболеваний шейки матки
Цервикальный стеноз позвоночника
Важной особенностью дегенерации диска является реакция кости.Поскольку нормальные отношения костей утеряны, возникает условие нестабильности. Это относится к одному позвонку, который движется ненормально по отношению к следующему позвонку.
Чтобы попытаться стабилизировать это избыточное движение, кость растет наружу. Эти внешние образования называются остеофитами. Остеофиты можно найти вблизи дисковых пространств и вокруг фасеточных суставов. Остеофиты занимают место. Если они растут в областях, где нервы или спинной мозг находятся поблизости, они могут ударить или сжать эти структуры.Это может вызывать боль, онемение, покалывание или слабость в различной степени. Это известно как шейный стеноз .
Фото Источник: SpineUniverse.com
Грыжа диска шейки матки
Дегенерация диска иногда может следовать несколько другим путем. В процессе выдерживания повышенных механических нагрузок внешний аспект диска, известный как фиброзное кольцо, может стать напряженным. Со временем в кольце могут образовываться небольшие разрывы.
Это внешнее кольцо обычно удерживает мягкий, гелеобразный центр диска.Гелевый центр, известный как ядро, может быть вытолкнут из диска через кольцевую разрыв. Это называется грыжей диска . Если грыжа диска в направлении спинного мозга или нервного корешка, это может вызвать неврологический компромисс. Грыжи диска в шейном отделе позвоночника могут быть серьезными. Если они достаточно значительны, они могут вызвать паралич как верхних, так и нижних конечностей, хотя это крайне редко.
В большинстве случаев пациент жалуется на боль в шее, связанную с лучевой болью в одной руке.Это вызвано сдавливанием нервного корешка, а не самого спинного мозга. Со временем некоторые грыжи межпозвоночных дисков рассасываются или уменьшаются сами по себе. Иногда грыжи диска могут сохраняться, вызывая длительные симптомы и неврологические проблемы, которые могут привести к хирургическим осложнениям.
Шейный спондилез
Это довольно сложное звучащее слово на самом деле является не более чем описанием того, что происходит с подавляющим большинством наших шейных позвоночников, когда мы становимся старше. Термин «спондилез» относится к костным разрастаниям, связанным со старением позвоночника.
Несмотря на то, что, как обсуждалось, предполагается, что остеофиты образуются из-за микроустойчивости и дегенерации диска, это не точно. Известно, что высокий процент пациентов без боли в шее или других симптомов имеет спондилез позвоночника.
Однако у некоторых людей спондилез может быть связан с болью в шее. Спондилез, вероятно, является конечным результатом дегенерации диска, которая наблюдается в течение очень долгого времени.
Дифференциальный диагноз: выяснение причин боли
Что еще может быть причиной боли в шее?
Диагностика дегенеративных заболеваний позвоночника начинается с хорошего анамнеза и физического обследования.Как правило, у пациентов болит шея. Это распространенная жалоба, которая приводит их в кабинет врача. К сожалению, боль в шее является распространенной жалобой у подавляющего большинства людей, у которых нет ничего, кроме жесткой шеи. Важно дифференцировать боль в шее, связанную с дегенеративными заболеваниями позвоночника, от других более серьезных заболеваний.
Мышечные напряжения могут вызвать легкую боль. Это может варьироваться от случайной «жесткой шеи» (от удержания шеи в одном положении слишком долго, например, во время сна) до болезненности шеи, связанной с низкоскоростным столкновением автомобиля (хлыстом)
Боль и нежность не глубокие и обычно ограничиваются окружающими мышцами вокруг шеи.Часто одна сторона более симптоматична, чем другая. Штаммы мышц дифференцируются от дегенеративных нарушений по их самоограниченному течению. Мышечные напряжения обычно рассасываются или, по крайней мере, резко улучшаются в течение нескольких дней или недель. Боль, которая продолжается более 3 недель без улучшения, может не вызывать растяжения мышц, поэтому следует рассмотреть другие диагнозы.
У пациентов с ревматоидным артритом могут быть боли в шее. Это важно признать. Любой пациент с ревматоидным артритом должен сделать рентген шеи.У этих пациентов может развиться нестабильность в верхнем шейном отделе позвоночника, которая может угрожать спинному мозгу. Это легко узнать по обычному рентгену.
Боль в шее может быть симптомом менингита , инфекции головного и спинного мозга. Менингит может иметь много причин и может быть заразным.
Хотя боль в шее, вероятно, является наиболее распространенным симптомом, важно распознать другие признаки. Пациенты часто чрезвычайно чувствительны к свету, раздражительны, имеют высокую температуру и фактически переносят очень небольшое движение шеи.Хотя это редко, этот диагноз очень серьезен и должен побудить человека обратиться за неотложной медицинской помощью.
Другие виды инфекции также могут возникнуть в шее. Заражение может происходить в кости или межпозвоночном диске. Это чаще встречается у пожилых пациентов, у которых может быть слабая иммунная система. Опять же, как и при менингите, может быть важна история лихорадки, но нет повышенной чувствительности к яркому свету.
Опухоли также могут вызывать боль в шее. Одним из способов клинической дифференциации опухоли от дегенеративных расстройств является наличие генерализованных или конституциональных симптомов.Непреднамеренная потеря веса, чувство крайней летаргии, постоянные низкие температуры и ночные поты являются типичными конституциональными симптомами. История рака в другом месте также является ключом, так как большинство опухолей шеи являются метастазами (или распространяются) от рака легких, простаты, почек или молочной железы.
Что делать, если вы думаете, что у вас болит шея из-за дегенеративного заболевания позвоночника
Только врач может точно сказать, что вызывает боль в шее. Он или она точно определит состояние позвоночника, ведущее к вашей боли, поэтому, если у вас постоянная боль, запишитесь на прием к врачу.
Комментарий Эдварда К. Бензела, MD
Гарфин и Боно предоставили потребителю красноречивую диссертацию о дегенеративных заболеваниях шейного отдела позвоночника. Они представили дискуссию из пяти частей, которая охватывает множество диагнозов и потенциальных проблем, связанных с дегенеративным и стареющим шейным отделом позвоночника. Они обрисовали в общих чертах анатомию и покрыли большинство патологических процессов, которые поражают шейный отдел позвоночника. Для симптоматичного потребителя части три, четыре и пять особенно показательны в том, что они предоставляют проницательную «информацию из первых рук» относительно процесса принятия решений, который требует активного участия как пациента, так и врача.Эта серия из пяти частей является «обязательным для чтения» для пациентов, рассматривающих хирургическое вмешательство при дегенеративном заболевании шейки матки. Для предоставления этой информации, д-р. Гарфин и Боно следует от всей души поздравить.
,

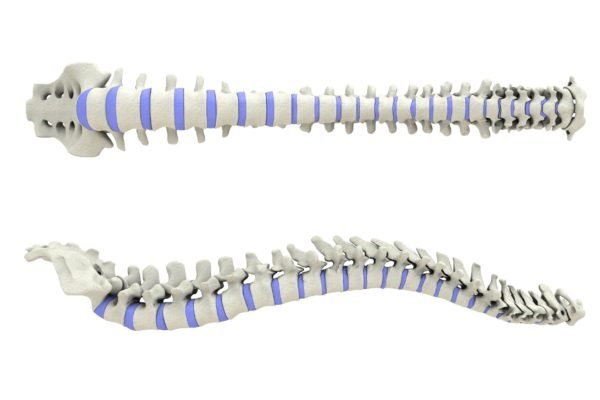
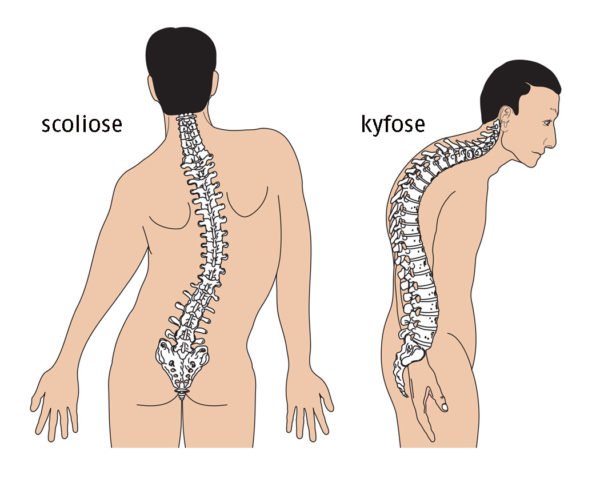
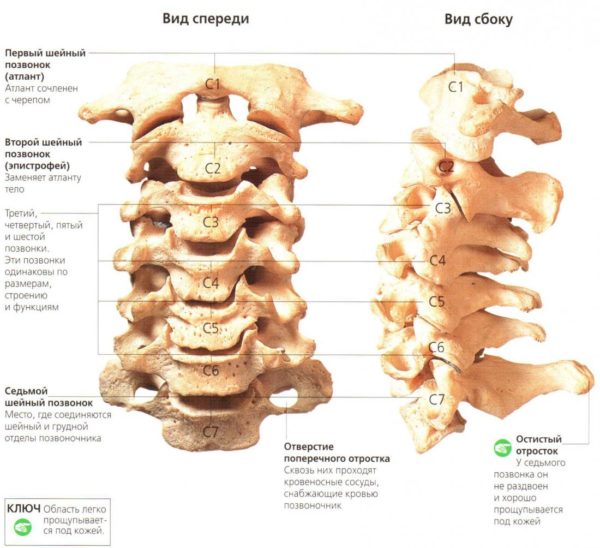
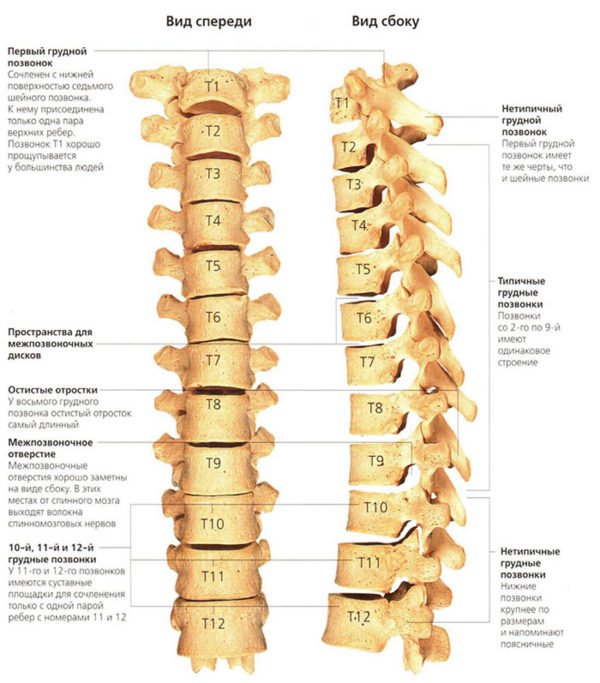
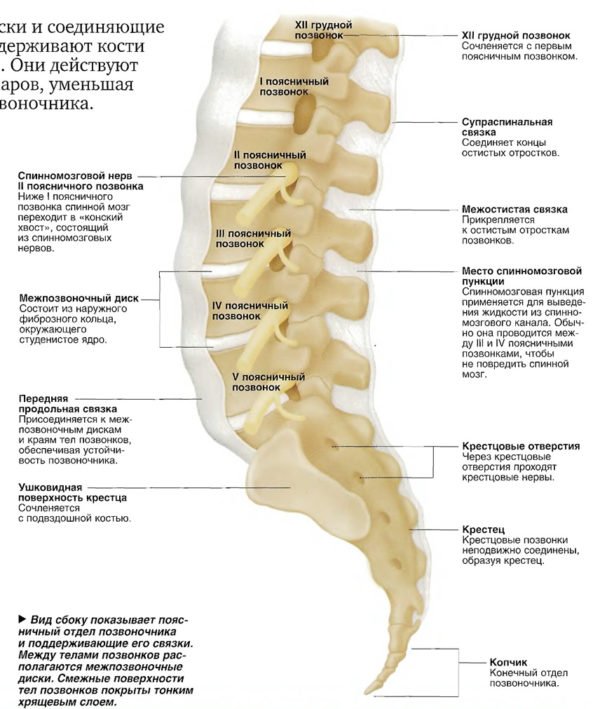
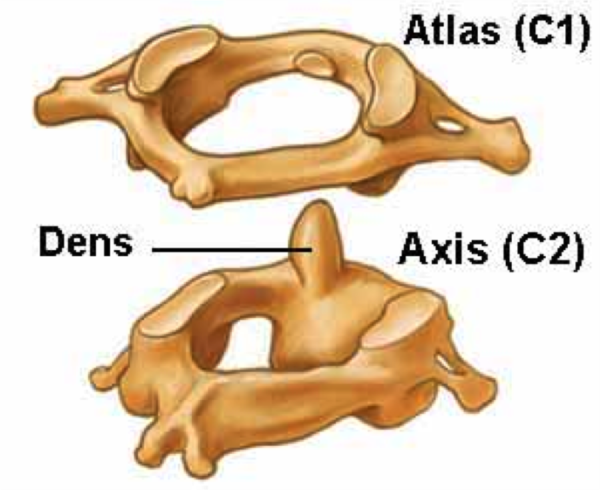
 Производитель: ФармФирма СОТЕКС (Россия)
Производитель: ФармФирма СОТЕКС (Россия) Производитель: Laboratоries EXPANSCIENCE (Франция)
Производитель: Laboratоries EXPANSCIENCE (Франция) Производитель: Biotehnos (Румыния)
Производитель: Biotehnos (Румыния) Производитель: ВЕРТЕКС (Россия)
Производитель: ВЕРТЕКС (Россия) Производитель: СОТЕКС (Россия)
Производитель: СОТЕКС (Россия) Производитель: ФК Здоровье (Украина)
Производитель: ФК Здоровье (Украина) Производитель: Синтез (Россия)
Производитель: Синтез (Россия) Производитель: БАЙЕР (Россия)
Производитель: БАЙЕР (Россия) Производитель: Rottapharm (Италия)
Производитель: Rottapharm (Италия) Производитель: Unipharm, Inc. (США)
Производитель: Unipharm, Inc. (США)












 Как правило, больному назначаются такие лекарственные препараты:
Как правило, больному назначаются такие лекарственные препараты: Лечение народными средствами патологий суставов ног может быть успешным, если строго придерживаться назначенной рецептуры. Следует настроиться на то, что лечебный эффект наступит не сразу. На то, чтобы остановить болезнь и вернуть стопам их естественную форму, могут потребоваться месяцы. Однако оно того стоит.
Лечение народными средствами патологий суставов ног может быть успешным, если строго придерживаться назначенной рецептуры. Следует настроиться на то, что лечебный эффект наступит не сразу. На то, чтобы остановить болезнь и вернуть стопам их естественную форму, могут потребоваться месяцы. Однако оно того стоит.


 Физиотерапия позволяет достичь такого лечебного эффекта:
Физиотерапия позволяет достичь такого лечебного эффекта: При лечении артроза необходимо придерживаться правильного питания. Следует отказаться от сладкой, острой и жирной пищи. Категорически противопоказаны все солености, так как соль откладывается в суставах, усугубляя ситуацию. Тем, кто любит сладкое, следует перейти на мед. Диета способствует уменьшению веса, что уменьшает давление на больные суставы.
При лечении артроза необходимо придерживаться правильного питания. Следует отказаться от сладкой, острой и жирной пищи. Категорически противопоказаны все солености, так как соль откладывается в суставах, усугубляя ситуацию. Тем, кто любит сладкое, следует перейти на мед. Диета способствует уменьшению веса, что уменьшает давление на больные суставы.
 Чтобы восстановить пораженный сустав, необходимы следующие процессы:
Чтобы восстановить пораженный сустав, необходимы следующие процессы: В том случае, когда при попытке разогнуть сустав возникают болевые ощущения, использование аппарата позволит сразу провести курс лечения без наблюдения у специалиста. Для того чтобы убрать все симптомы, при фонировании необходимо в течение нескольких минут разгибать сустав. При этом все симптомы довольно быстро исчезнут, а об осложнениях можно будет забыть.
В том случае, когда при попытке разогнуть сустав возникают болевые ощущения, использование аппарата позволит сразу провести курс лечения без наблюдения у специалиста. Для того чтобы убрать все симптомы, при фонировании необходимо в течение нескольких минут разгибать сустав. При этом все симптомы довольно быстро исчезнут, а об осложнениях можно будет забыть.
 В настоящее время известно множество рецептов из народной медицины, которые помогают проводить курс лечения как можно быстрее и эффективнее.
В настоящее время известно множество рецептов из народной медицины, которые помогают проводить курс лечения как можно быстрее и эффективнее. Вылечить артроз можно не только ванной, но и использованием отвара для компресса. Для лечения стопы потребуется к сенне добавить и хвою. Такое средство обладает обезболивающим эффектом, а курс восстановления займет значительно меньше времени.
Вылечить артроз можно не только ванной, но и использованием отвара для компресса. Для лечения стопы потребуется к сенне добавить и хвою. Такое средство обладает обезболивающим эффектом, а курс восстановления займет значительно меньше времени.




















 Желатин — польза и вред этого продукта интересуют очень многих людей.
Желатин — польза и вред этого продукта интересуют очень многих людей.












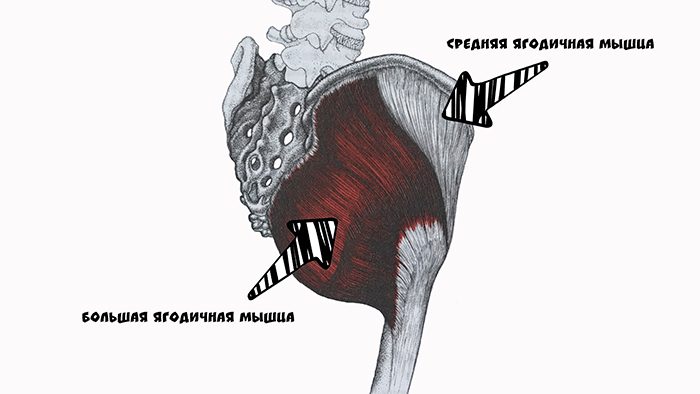

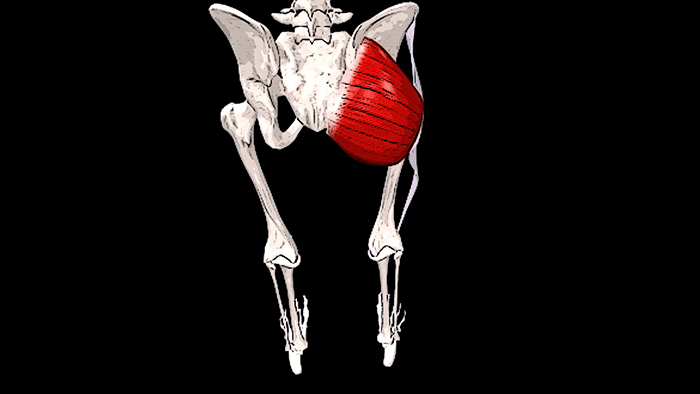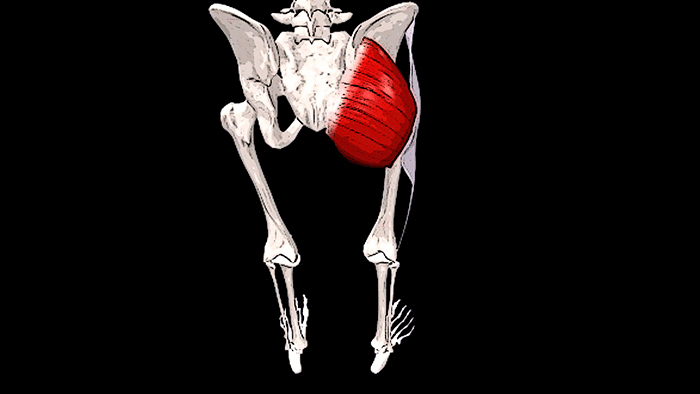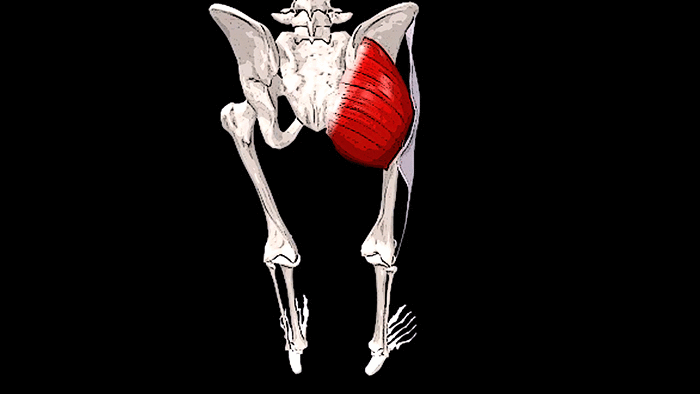
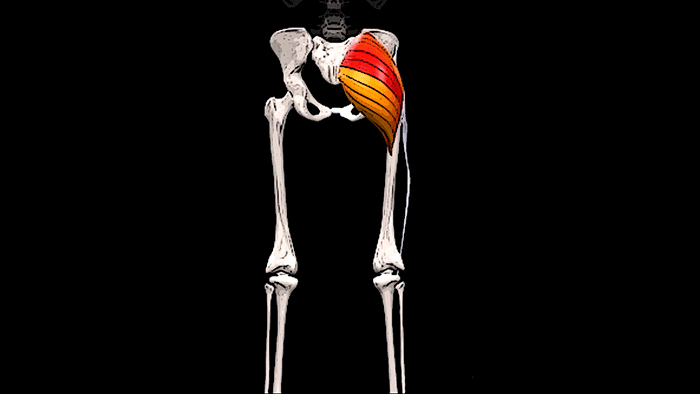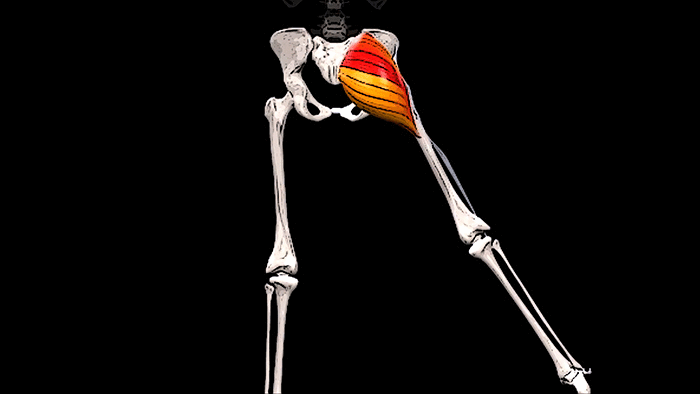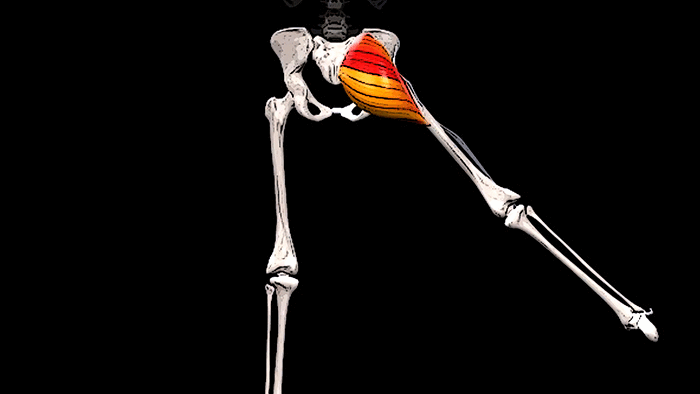
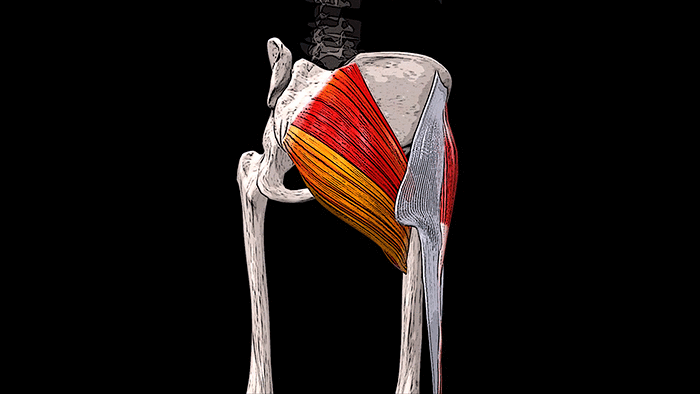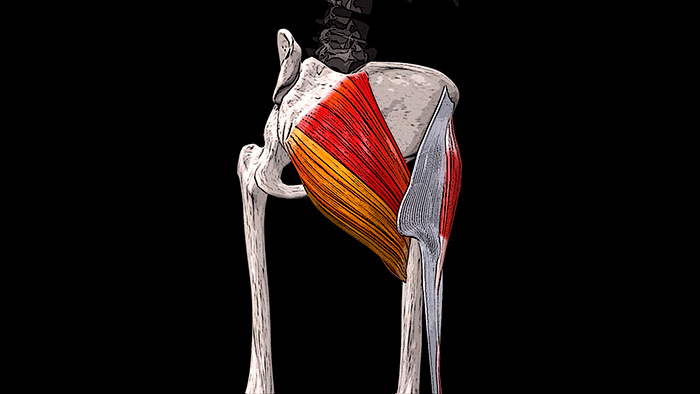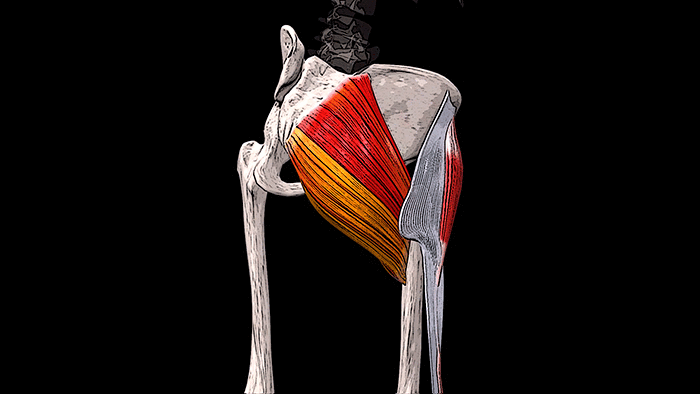
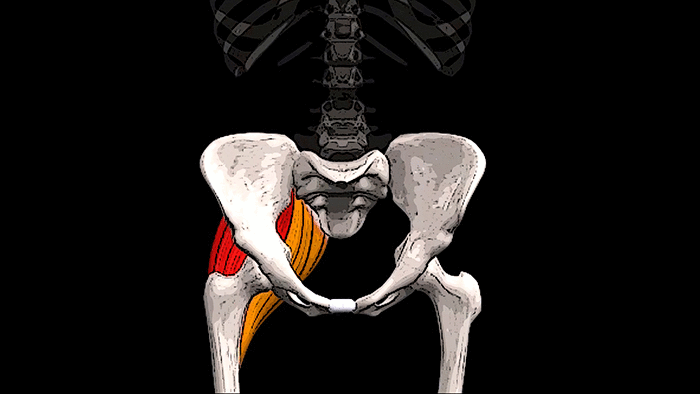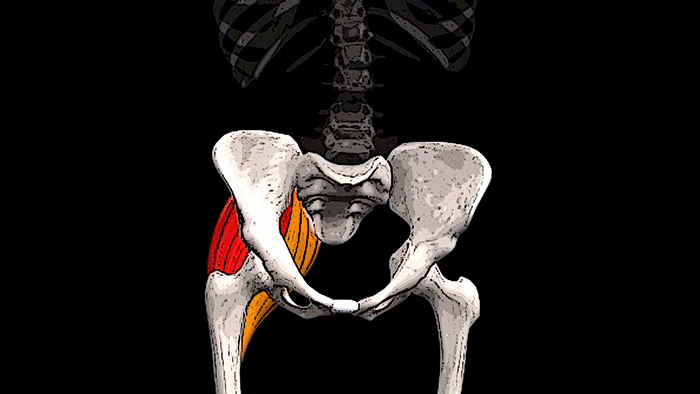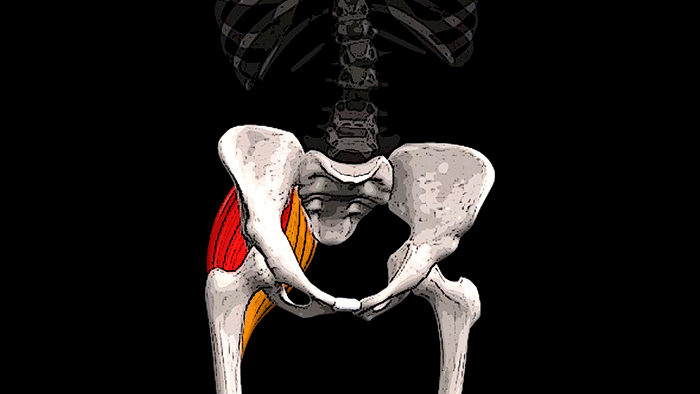

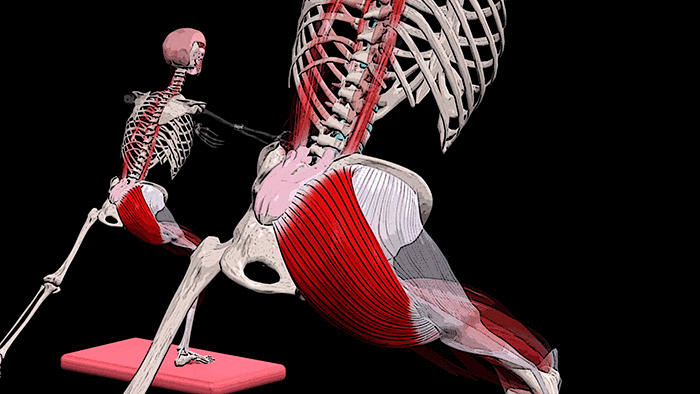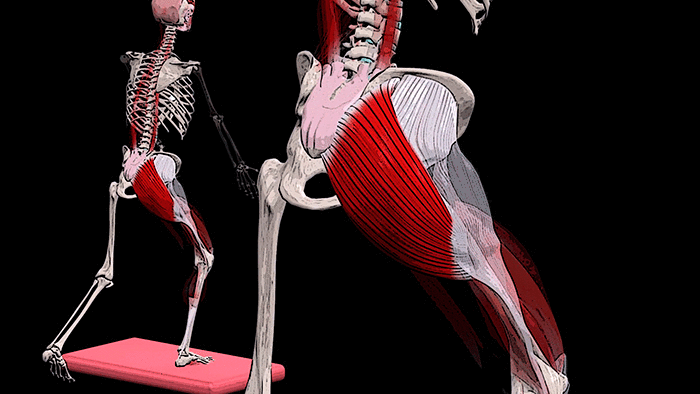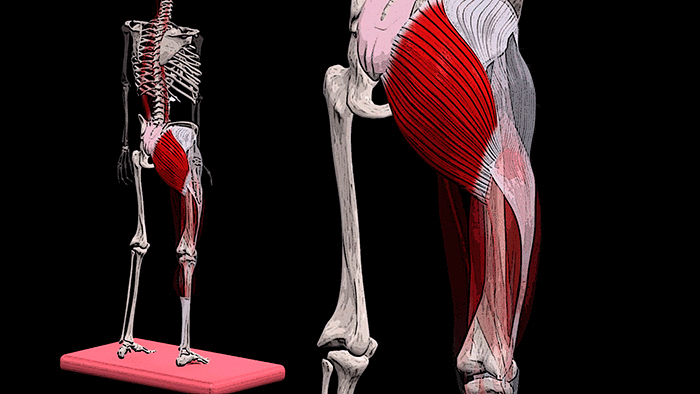



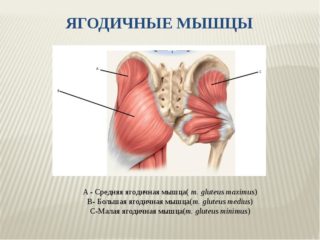 Ягодичные мышцы, плотно покрытые фасцией, формируют характерные овальные зоны ниже спины. Эти мускулы позволяют держать корпус вертикально, передвигаться на двух ногах, сидеть. Слой подкожной клетчатки имеет хорошее развитие, вследствие чего кожа здесь плотная, напряженная.
Ягодичные мышцы, плотно покрытые фасцией, формируют характерные овальные зоны ниже спины. Эти мускулы позволяют держать корпус вертикально, передвигаться на двух ногах, сидеть. Слой подкожной клетчатки имеет хорошее развитие, вследствие чего кожа здесь плотная, напряженная.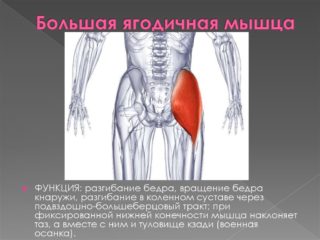 Самый крупный и выделяющийся из ягодичных мускулов по-латински называется m. gluteus maximus. Имеет форму ромба и локализуется поверх других мускулов ягодичной зоны. Принимает наибольшее участие в удержании тела вертикально и разгибании бедренной части, а также отвечает за габариты «пятой точки».
Самый крупный и выделяющийся из ягодичных мускулов по-латински называется m. gluteus maximus. Имеет форму ромба и локализуется поверх других мускулов ягодичной зоны. Принимает наибольшее участие в удержании тела вертикально и разгибании бедренной части, а также отвечает за габариты «пятой точки».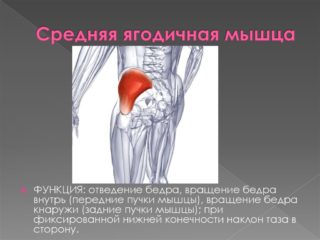 Средняя ягодичная мышца (m. gluteus medius) пролегает на латеральной тазовой поверхности. Берет начало от внешней части подвздошной кости. Ее волокна объединяются в сухожильный пучок с прикреплением сбоку сустава бедра. Мускул невелик по габаритам, располагается латерально сверху большого ягодичного массива, частично скрываясь под ним. Увидеть его можно сбоку либо сзади.
Средняя ягодичная мышца (m. gluteus medius) пролегает на латеральной тазовой поверхности. Берет начало от внешней части подвздошной кости. Ее волокна объединяются в сухожильный пучок с прикреплением сбоку сустава бедра. Мускул невелик по габаритам, располагается латерально сверху большого ягодичного массива, частично скрываясь под ним. Увидеть его можно сбоку либо сзади.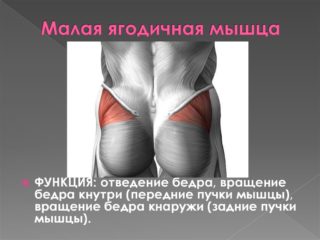 Расположение самой малой из ягодичных мышц (m. gluteus minimus) таково, что визуально она не заметна. Малый мускул находится в боковой зоне под большим и средним массивами. Стартует меж нижней и передней линиями ягодиц перед подвздошной костью. Сзади эта мышца, пролегая от мускульной массы седалища, закрепляется на сочленении таза и бедра. Она нужна для отведения конечности вбок.
Расположение самой малой из ягодичных мышц (m. gluteus minimus) таково, что визуально она не заметна. Малый мускул находится в боковой зоне под большим и средним массивами. Стартует меж нижней и передней линиями ягодиц перед подвздошной костью. Сзади эта мышца, пролегая от мускульной массы седалища, закрепляется на сочленении таза и бедра. Она нужна для отведения конечности вбок. Недостаток массы мускулов ягодиц выглядит не эстетично и обозначает их слабость, что приводит к низким результатам при выполнении тренировок для конечностей: приседов, прыжков, беге.
Недостаток массы мускулов ягодиц выглядит не эстетично и обозначает их слабость, что приводит к низким результатам при выполнении тренировок для конечностей: приседов, прыжков, беге.
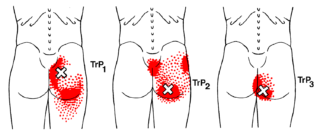
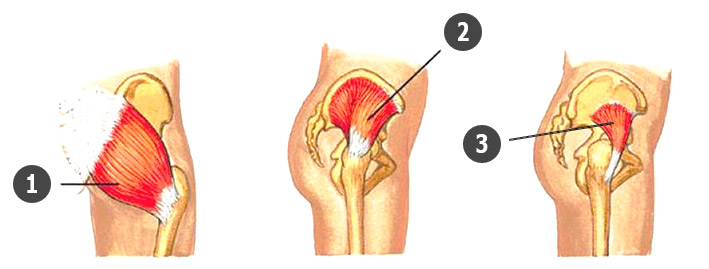














 Мужчины выносливее женщин и могут переносить значительные нагрузки и сильнее напрягать мышцы во время тренировок. У женщин в организме меньше норадреналина и тестостерона, поэтому они не могут выполнять такие же силовые упражнения, как мужчины.
Мужчины выносливее женщин и могут переносить значительные нагрузки и сильнее напрягать мышцы во время тренировок. У женщин в организме меньше норадреналина и тестостерона, поэтому они не могут выполнять такие же силовые упражнения, как мужчины.











 КАТЕГОРИИ
КАТЕГОРИИ 
 Причины боли в ногах и в мышцах ног у женщин и мужчин
Причины боли в ногах и в мышцах ног у женщин и мужчин



 При варикозе в икроножных мышцах появляется тупая боль, сопровождающаяся жжением, пульсацией, могут возникнуть мышечные спазмы.
При варикозе в икроножных мышцах появляется тупая боль, сопровождающаяся жжением, пульсацией, могут возникнуть мышечные спазмы.
 Уратные соли любят откладываться в суставах ног, вызывая подагру, осталаты – в мышцах. Из-за нарушения водного обмена могут болеть суставы, возникнуть спазмы ножных мышц.
Уратные соли любят откладываться в суставах ног, вызывая подагру, осталаты – в мышцах. Из-за нарушения водного обмена могут болеть суставы, возникнуть спазмы ножных мышц.
 Прежде чем использовать рекомендуемые препараты, процедуры, следует проконсультироваться с лечащим врачом, точно определить причину возникновения боли.
Прежде чем использовать рекомендуемые препараты, процедуры, следует проконсультироваться с лечащим врачом, точно определить причину возникновения боли.


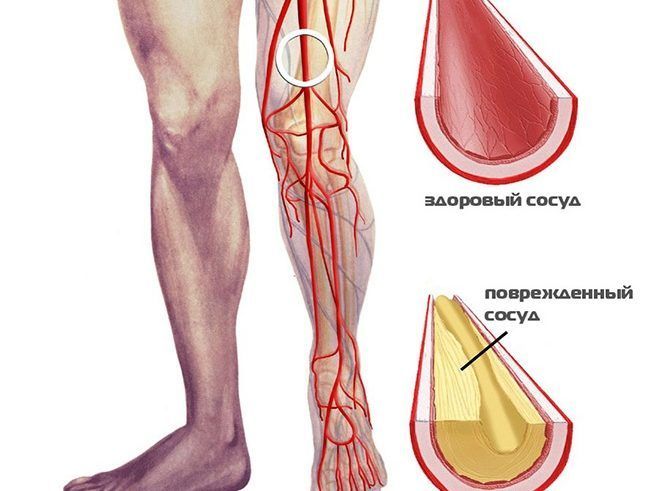

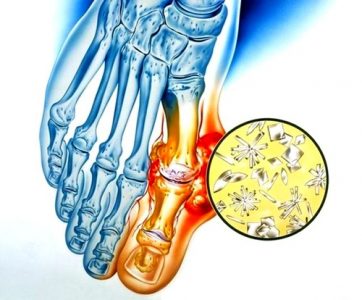








 Зачастую во время интересного положения болят суставы пальцев рук из-за подвижности суставов, характеризующихся состоянием соединительных тканей. Болевые очаги образуются в области мышц, сухожилий и связок. Чтобы недуг не приобрел хронический характер, эти очаги необходимо вовремя локализовать. Однако ставить диагноз самостоятельно, а тем более назначать себе лечение во время беременности, категорически запрещается, поскольку делать это должен только врач, после соответствующей диагностики. Самостоятельное лечение, особенно во время беременности, может пагубно отразиться не только на вашем здоровье, но и на развитии вашего будущего малыша.
Зачастую во время интересного положения болят суставы пальцев рук из-за подвижности суставов, характеризующихся состоянием соединительных тканей. Болевые очаги образуются в области мышц, сухожилий и связок. Чтобы недуг не приобрел хронический характер, эти очаги необходимо вовремя локализовать. Однако ставить диагноз самостоятельно, а тем более назначать себе лечение во время беременности, категорически запрещается, поскольку делать это должен только врач, после соответствующей диагностики. Самостоятельное лечение, особенно во время беременности, может пагубно отразиться не только на вашем здоровье, но и на развитии вашего будущего малыша. Боли в суставах рук у беременной женщины могут возникать по многим причинам. К примеру, боли в суставах можно объяснить нагрузкой, которая растет день ото дня. Тяжелый животик оказывает давление на весь двигательный аппарат, поэтому необходимо всегда, на протяжении всего срока беременности следить за своим весом. Возможно, болят суставы рук у беременной женщины и из-за того, что в организме начинает усиленно вырабатываться релаксин, влияющий на размягчение суставов. Природа предусмотрела это для того, чтобы в будущем малыш мог продвигаться по родовым путям.
Боли в суставах рук у беременной женщины могут возникать по многим причинам. К примеру, боли в суставах можно объяснить нагрузкой, которая растет день ото дня. Тяжелый животик оказывает давление на весь двигательный аппарат, поэтому необходимо всегда, на протяжении всего срока беременности следить за своим весом. Возможно, болят суставы рук у беременной женщины и из-за того, что в организме начинает усиленно вырабатываться релаксин, влияющий на размягчение суставов. Природа предусмотрела это для того, чтобы в будущем малыш мог продвигаться по родовым путям. Больные суставы рук можно слегка помассировать, это поможет расслабиться. Но главное, будущей матери не стоит падать духом и не выискивать болезненные симптомы. Не стоит заниматься самовнушением, относительно своего плохого самочувствия, и тогда болевые ощущения отступят. Чаще бывайте на свежем воздухе, совершая пешие прогулки.
Больные суставы рук можно слегка помассировать, это поможет расслабиться. Но главное, будущей матери не стоит падать духом и не выискивать болезненные симптомы. Не стоит заниматься самовнушением, относительно своего плохого самочувствия, и тогда болевые ощущения отступят. Чаще бывайте на свежем воздухе, совершая пешие прогулки.








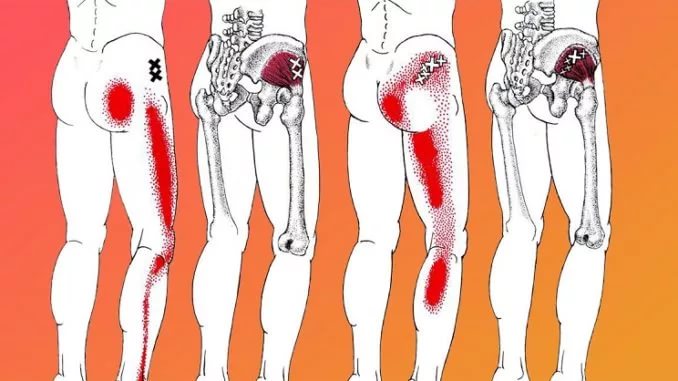

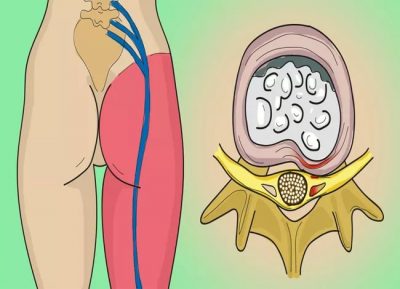









 Если болит спина в области поясницы, то купировать боль можно Капсикамом. Но чем лечить и в чем причина болей сможет подсказать только врач после сдачи анализов.
Если болит спина в области поясницы, то купировать боль можно Капсикамом. Но чем лечить и в чем причина болей сможет подсказать только врач после сдачи анализов.













 и доступная методика для улучшения общего самочувствия. Опять же, растирания живота рукавицей, банки противопоказаны – отложите их дней на 5, пока менструация не закончится.
и доступная методика для улучшения общего самочувствия. Опять же, растирания живота рукавицей, банки противопоказаны – отложите их дней на 5, пока менструация не закончится.


















 Остеопороз это заболевание, поражающее костную ткань, при которой кости становятся чрезвычайно хрупкими и могут сломаться даже при незначительных нагрузках. На сегодняшний день остеопороз является одним из самых распространенных заболеваний костной ткани, чаще он встречается у женщин и реже у мужчин. Кость — живая ткань, состоящая в основном из кальция. При вымывании кальция из костей они становятся хрупкими, что приводит к убыванию костной массы. При этом человек попадает в группу риска, ведь при неудачном падении, при небольшой травме, то что не принесет вреда здоровым людям, для больного остеопорозом может обернуться переломами и трещинами, вот почему нужна профилактика остеопороза.
Остеопороз это заболевание, поражающее костную ткань, при которой кости становятся чрезвычайно хрупкими и могут сломаться даже при незначительных нагрузках. На сегодняшний день остеопороз является одним из самых распространенных заболеваний костной ткани, чаще он встречается у женщин и реже у мужчин. Кость — живая ткань, состоящая в основном из кальция. При вымывании кальция из костей они становятся хрупкими, что приводит к убыванию костной массы. При этом человек попадает в группу риска, ведь при неудачном падении, при небольшой травме, то что не принесет вреда здоровым людям, для больного остеопорозом может обернуться переломами и трещинами, вот почему нужна профилактика остеопороза. Причиной развития остеопороза могут быть различные нарушения в работе организма, сбои в обмене веществ. К факторам риска относятся: курение, генетическая предрасположенность, малоподвижный образ жизни, задержка месячных. Присмотритесь к себе, не стали ли вы меньше ростом, сильная сутулость, выпуклость сзади грудного отдела позвоночника может свидетельствовать о процессе разрушения и деформации позвоночника. Симптомами заболевания могут быть боли в поясничном отделе, других отделах позвоночника. Это ноющие боли, длительные, но не такие сильные как при остеохондрозе.
Причиной развития остеопороза могут быть различные нарушения в работе организма, сбои в обмене веществ. К факторам риска относятся: курение, генетическая предрасположенность, малоподвижный образ жизни, задержка месячных. Присмотритесь к себе, не стали ли вы меньше ростом, сильная сутулость, выпуклость сзади грудного отдела позвоночника может свидетельствовать о процессе разрушения и деформации позвоночника. Симптомами заболевания могут быть боли в поясничном отделе, других отделах позвоночника. Это ноющие боли, длительные, но не такие сильные как при остеохондрозе. Прежде всего нужно позаботиться об увеличении количества кальция в питании. Лучшими источниками кальция являются молоко и молочные продукты, творог, сыр, зеленые овощи (петрушка, салат листовой , лук), бобовые, орехи, рыба, цитрусовые. Если имеется лишний вес, то для уменьшения нагрузки на суставы рекомендуется похудеть. Но быстрое снижение веса вредно для костей, так как при резком похудении уменьшается и вещество костной ткани. Рекомендуются маложирные и обезжиренные молочные и кисломолочных продукты, так как после потребления молочных продуктов концентрация кальция в крови меняется медленно. В стакане нежирного молока содержится 300 мг кальция.
Прежде всего нужно позаботиться об увеличении количества кальция в питании. Лучшими источниками кальция являются молоко и молочные продукты, творог, сыр, зеленые овощи (петрушка, салат листовой , лук), бобовые, орехи, рыба, цитрусовые. Если имеется лишний вес, то для уменьшения нагрузки на суставы рекомендуется похудеть. Но быстрое снижение веса вредно для костей, так как при резком похудении уменьшается и вещество костной ткани. Рекомендуются маложирные и обезжиренные молочные и кисломолочных продукты, так как после потребления молочных продуктов концентрация кальция в крови меняется медленно. В стакане нежирного молока содержится 300 мг кальция.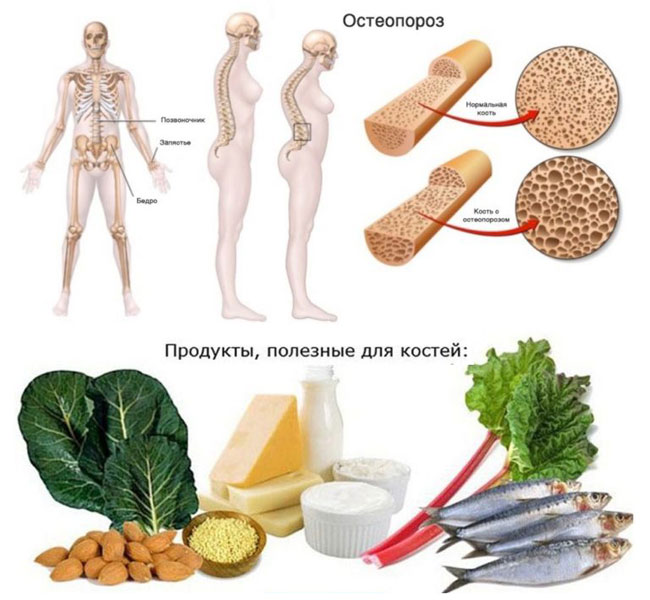 Одним из решающих факторов сохранения здоровья является питание. Остеопороз — не исключение. Именно от питания зависит формирование костной ткани.
Одним из решающих факторов сохранения здоровья является питание. Остеопороз — не исключение. Именно от питания зависит формирование костной ткани.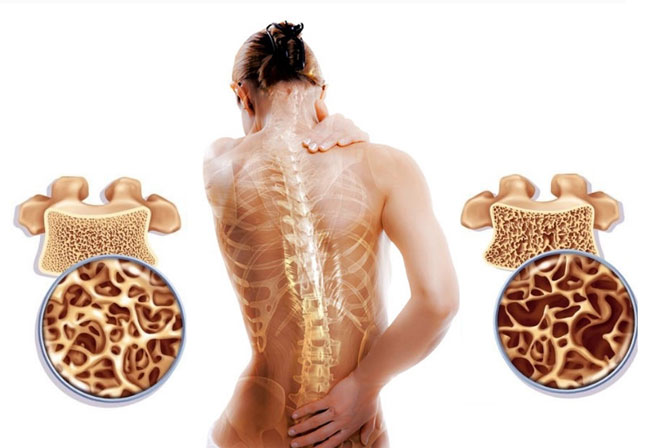 Как бы ни был полезен кальции для наших косточек, еще полезнее сочетание кальция, магния и витамина Д.
Как бы ни был полезен кальции для наших косточек, еще полезнее сочетание кальция, магния и витамина Д. Состояние и плотность костей и скелета человека напрямую зависит от питания и образа жизни.
Состояние и плотность костей и скелета человека напрямую зависит от питания и образа жизни. Нет смысла заниматься самолечением и прописывать себе различные препараты или принимать толченую яичную скорлупу. Дефицит Ca, как и его избыток представляет угрозу для организма. При избыточном количестве кальций может откладываться на стенках сосудов, в тканях и мышцах. Если к тому же есть проблемы с сердечно — сосудистой системой, то его излишек могут стать угрозой инсультов и инфарктов, откладываясь в холестериновых бляшках на стенках крупных и мелких сосудов, в том числе и аорты затрудняя кровоток. При проблемах с мочевыделительной системой лишний Ca может дать толчок к образованию камней в почках и развитию мочекаменной болезни.
Нет смысла заниматься самолечением и прописывать себе различные препараты или принимать толченую яичную скорлупу. Дефицит Ca, как и его избыток представляет угрозу для организма. При избыточном количестве кальций может откладываться на стенках сосудов, в тканях и мышцах. Если к тому же есть проблемы с сердечно — сосудистой системой, то его излишек могут стать угрозой инсультов и инфарктов, откладываясь в холестериновых бляшках на стенках крупных и мелких сосудов, в том числе и аорты затрудняя кровоток. При проблемах с мочевыделительной системой лишний Ca может дать толчок к образованию камней в почках и развитию мочекаменной болезни. сточниками кальция традиционно считаются молочные продукты. Но хотя в молоке много Ca, усваивается он плохо, откладываясь в тканях и органах. К тому же промышленное молоко часто представляет собой плохо удваиваемый продукт, обработанный консервантами, стабилизаторами. Употреблять молоко и молочные продукты можно, но в разумных количествах, не нужно пить молоко литрами, достаточно стакана молока или кефира, ряженки или 80 — 100 гр. творога в день.
сточниками кальция традиционно считаются молочные продукты. Но хотя в молоке много Ca, усваивается он плохо, откладываясь в тканях и органах. К тому же промышленное молоко часто представляет собой плохо удваиваемый продукт, обработанный консервантами, стабилизаторами. Употреблять молоко и молочные продукты можно, но в разумных количествах, не нужно пить молоко литрами, достаточно стакана молока или кефира, ряженки или 80 — 100 гр. творога в день. Мало кто задумывается о необходимости сохранять здоровье своих косточек. А ведь сохранение крепкого здорового скелета это сохранение самой основы организма. Защитить и укрепить кости легко, если приобрести полезные привычки и избегать вредных.
Мало кто задумывается о необходимости сохранять здоровье своих косточек. А ведь сохранение крепкого здорового скелета это сохранение самой основы организма. Защитить и укрепить кости легко, если приобрести полезные привычки и избегать вредных. Нехватка кальция — проблема серьезная. Когда организм испытывает недостаток кальция, этот микроэлемент начинает вымываться из костей, чтобы покрыть его недостаток в других органах, например сердце или кровеносной системе.
Нехватка кальция — проблема серьезная. Когда организм испытывает недостаток кальция, этот микроэлемент начинает вымываться из костей, чтобы покрыть его недостаток в других органах, например сердце или кровеносной системе. Пензенскими учеными был разработан препарат «Остеомед», который показал свою эффективность для профилактики остеопороза. Кроме того, при его применении наблюдается положительна динамика для консолидации костей при переломах.
Пензенскими учеными был разработан препарат «Остеомед», который показал свою эффективность для профилактики остеопороза. Кроме того, при его применении наблюдается положительна динамика для консолидации костей при переломах. Профилактика остеопороза у женщин заслуживает отдельного разговора, так как они в более раннем возрасте и чаще мужчин сталкиваются с этой костной патологией. Механизм снижения минеральной плотности костной ткани у большинства женщин связан с увяданием репродуктивной системы – климаксом. Это стало причиной выделения отдельного вида остеопороза – постменопаузального. О его профилактике и пойдёт речь.
Профилактика остеопороза у женщин заслуживает отдельного разговора, так как они в более раннем возрасте и чаще мужчин сталкиваются с этой костной патологией. Механизм снижения минеральной плотности костной ткани у большинства женщин связан с увяданием репродуктивной системы – климаксом. Это стало причиной выделения отдельного вида остеопороза – постменопаузального. О его профилактике и пойдёт речь.