Боль в стопе при ходьбе около пальцев: чем лечить, причины боли, лечение
чем лечить, причины боли, лечение
С различными проблемами в стопах знакомо большинство людей. Ведь на этот участок опорно-двигательного аппарата приходится весь вес тела человека при передвижении. Стопы участвуют в ходьбе, помогают сохранять равновесие, распределяют нагрузки, снимая их с суставов ног и позвоночника. Поэтому очень часто в них появляется дискомфорт, могут возникнуть боли, отеки, судороги. И это происходит даже у здоровых людей.
Многие сталкиваются с такой проблемой, когда болит подошва ноги около пальцев. Это состояние довольно неприятно, оно мешает двигаться и снижает работоспособность. В основном такие боли появляются после нагрузки и проходят сами после отдыха. Но иногда они связаны с патологиями костно-мышечной системы.
Общая характеристика
Стопа человека устроена очень сложно. Но именно такое строение обеспечивает правильное распределение нагрузки и сохранение равновесия при ходьбе. В ней расположено более двух десятков мелких косточек, соединенных суставами и связками. Кроме того, множество кровеносных сосудов и нервных окончаний помогают стопе выполнять свои функции.
Благодаря наличию двух сводов, обеспечивающих амортизацию, при ходьбе человек опирается только на несколько участков. Подошва имеет три точки опоры: пятка и две около пальцев. Именно эти места чаще всего страдают при повышенных нагрузках. Человек может замечать, что у него начали болеть подошвы. При этом боль может быть периодической или постоянной, острой или ноющей. Болевые ощущения могут появляться только при ходьбе или же сохраняются в покое.
Если такая проблема связана с перегрузками, а после отдыха боли проходят, нужно просто стараться меньше времени проводить на ногах, внимательнее подходить к выбору обуви и делать гимнастику для укрепления мышечно-связочного аппарата ступней. Но бывает и так, что такая проблема мучает человека постоянно, ноги ноют даже в покое, а передвижение причиняет серьезный дискомфорт. В этом случае необходимо пройти обследование у врача, так как боли могут быть вызваны патологиями опорно-двигательного аппарата или системными хроническими заболеваниями.

Основной причиной болей в этом месте является повышенная нагрузка на передний отдел стопы, например, из-за ношения высоких каблуков
Причины
Чаще всего такая проблема возникает у людей, длительное время проводящих на ногах. Стоячая работа, особенно связанная с постоянной ходьбой или переносом тяжестей, интенсивные занятия спортом, пешие туристические походы, постоянное ношение обуви на высоких каблуках – все это может стать причиной болей в подошвах около пальцев. Но противоположная ситуация тоже может вызвать эту проблему. Длительное соблюдение постельного режима или малоподвижный образ жизни приводят к ослаблению мышечно-связочного аппарата стопы. В результате этого нагрузка при ходьбе распределяется неравномерно, и возникает боль в подошве.
Часто такие ощущения встречаются также у пожилых людей. Из-за возрастных изменений у них нарушаются функции стопы, ослабляются связки. Связаны боли могут быть также с нехваткой кальция в костях, что тоже часто бывает у стариков. В таких случаях развивается остеопороз, и дискомфорт возникает не только около пальцев стопы, но и в других костях.
Для снятия таких болевых ощущений необходимо определить их причину. Это можно сделать врач только после обследования, ведь болеть подошвы ног могут из-за различных заболеваний:
- Жгучие боли в стопах часто вызываются нейропатией. Эта патология встречается при сахарном диабете или алкоголизме. При этом подошвы ног подвержены ранениям, которые плохо заживают.
- Травмы пальцев ног, даже полученные давно, могут вызвать периодические болевые ощущения при ходьбе. Болеть подошва также может из-за растяжения связок.
- При попадании инфекции в костную ткань из-за перелома или глубокого ранения может развиться остеомиелит. Это заболевание вызывает сильные боли, покраснение кожи, повышение температуры.
- С этой проблемой сталкиваются также женщины, любительницы высоких каблуков. В такой обуви передний отдел стопы испытывает повышенные нагрузки, и часто сдавливаются нервные волокна между пальцами. Развивается доброкачественная опухоль нервной ткани – неврома.
- Поперечное плоскостопие, которое часто встречается у женщин, приводит не только к деформации стопы, но и к болям в подошве.
- Некоторые заболевания опорно-двигательного аппарата, например, грыжа межпозвоночных дисков, ДЦП, последствия рахита или полиомиелита вызывают неправильное распределение нагрузки на стопы, вследствие чего появляются боли в подошве.
- Ревматоидный артрит часто поражает пальцы ног. Это тоже приводит к появлению болевых ощущений в стопе при ходьбе или даже в покое.
- Воспаление плюснефаланговых суставов из-за повышенных нагрузок появляется при бурсите или мететарзалгии. При этом может поражаться один сустав или несколько. Наступить на ногу становится невозможно из-за боли.
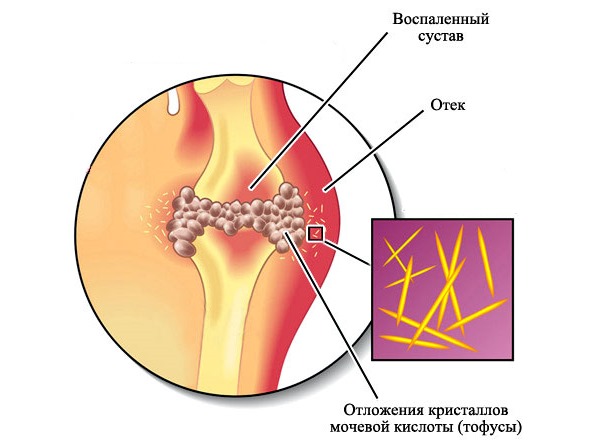
- Подагра, характеризующаяся отложением солей мочевой кислоты в суставах, чаще всего поражает большой палец ноги. При этом каждый шаг сопровождается жгучей болью.
- Грибковые заболевания стоп могут поражать не только ногти. Часто на подошве около пальцев возникают глубокие трещины, кожа шелушится.
- Болезненными могут быть мозоли, натоптыши или подошвенные бородавки.
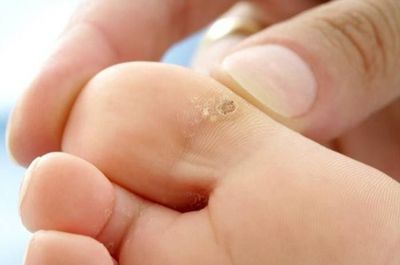
Боль может возникать также от сухих мозолей, натоптышей или бородавок
Лечение
Болезненные ощущения в стопах мешают человеку нормально передвигаться. Если проблема не исчезает после отдыха, нужно посетить врача для определения ее причины. Только тогда можно понять, чем лечить подобные боли. Основным методом становится терапия заболевания, вызвавшего дискомфорт. Например, при травме обязательно наложение гипсовой повязки или фиксирующей шины, при плоскостопии назначается ортопедическая обувь, а воспалительные явления лечатся НПВП, стероидными гормонами и антибиотиками.
Если проблемы со стопами связаны с недостатком кальция или других микроэлементов, необходимо изменить рацион питания и принимать витаминно-минеральные комплексы. При грибковой инфекции назначаются специальные препараты для наружного или внутреннего применения. А бородавки и сухие мозоли удаляются хирургическим путем или же с помощью лазера.

Чтобы эффективно избавиться от болей в стопах, нужно обследоваться у врача и определить их причину
Но кроме этого назначается и симптоматическое лечение. Для снятия болей в стопах применяются такие методы:
- лекарственные препараты в таблетках или инъекциях;
- противовоспалительные и обезболивающие мази;
- физиотерапевтические процедуры;
- массаж;
- лечебная физкультура;
- ортопедические приспособления;
- снижение нагрузок на стопы.
При неэффективности консервативного лечения иногда прибегают к оперативному вмешательству. Такое случается редко, только в запущенных случаях. Показанием для операции становится повреждение костей, связок или сухожилий в результате травмы, ущемление нервов, а также серьезные сосудистые патологии.
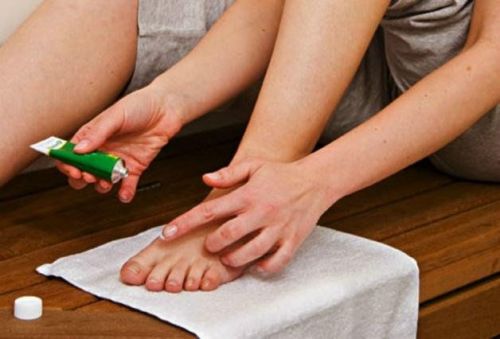
Легче всего снять боли с помощью обезболивающих мазей
Медикаментозное лечение
Чаще всего для снятия болей применяются лекарственные препараты. Это могут быть анальгетики или нестероидные противовоспалительные средства в таблетках, например, «Пенталгин», «Нурофен», «Кетанов», «Индометацин», «Напроксен» или «Тайленол».
Если нет повреждения кожи на подошве или дерматологических заболеваний, можно применять мази и гели с обезболивающими или согревающими свойствами. Это может быть «Долгит», «Диклофенак», «Кетонал». Для снятия воспаления, отека и боли применяются препараты «Олфен», «Ремовит», «Апизартрон», «Випросал» и другие. После травм хорошо помогают «Бен Гей», «Быструмгель», «Лидокаин», «Меновазин», «Эфкамон» и другие средства.
Если боли вызваны заболеваниями суставов, кроме противовоспалительных препаратов, назначаются хондропротекторы. Эти препараты не снимают боль сразу, они постепенно улучшают состояние хрящевой ткани. Поэтому применять их нужно длительное время. Это мази «Хондроксид», «Терафлекс», таблетки «Структрум», «Дона», «Афлутоп» и другие.
Вспомогательная терапия
Хорошо снимает боль в стопах массаж. Такая процедура улучшает кровообращение и обменные процессы, способствует расслаблению мышц и связок. Для усиления эффекта можно при массаже использовать разогревающие мази. Это могут быть «Капсодерма», «Гимнастогал», «Велливенон», «Миотон», «Никофлекс», масло «Весима». Полезно также ходить по камушкам, бобам или массажным коврикам.
При плоскостопии и других патологиях опорно-двигательного аппарата важным методом лечения должна стать лечебная физкультура. Она укрепляет мышцы и связки, что помогает правильно распределять нагрузку. Среди упражнений чаще всего рекомендуется вращение стопами, сгибание и разгибание пальцев, хождение на носочках и на пятках, поднятие пальцами ног с пола мелких предметов, прокатывание стопой скалки или мячика.
Очень важно при болях около пальцев обращать внимание на обувь. Обязательно она должна быть по размеру, не узкой. Каблук рекомендуется носить не выше 5 см, тогда не будет повышенной нагрузки на передний отдел стопы. При различных патологиях опорно-двигательного аппарата рекомендуется вкладывать в обувь специальные стельки или хотя бы подушечки для пальцев.

При патологиях опорно-двигательного аппарата эффективна лечебная физкультура
Народные средства
В качестве дополнения к основной терапии, назначенной врачом, а также при периодических болях в подошве, вызванных переутомлением, можно применять народные методы. При сильной боли рекомендуется прикладывание холода. Это может быть пузырь со льдом или полотенце, смоченное в холодной воде. После повышенных физических нагрузок или травмы нужно лечь и поднять ноги повыше. Это поможет предотвратить развитие отека и уменьшит боль.
По вечерам хорошо снимать усталость и дискомфорт в стопах с помощью теплых ванночек с морской солью или отварами лекарственных трав. Помогают также эфирные масла розмарина, лаванды, эвкалипта и можжевельника. А пихтовое масло можно втирать в подошвы, оно хорошо снимает боль.
Профилактика
Болезненность в подошвах можно предотвратить, если избегать негативных внешних воздействий. Прежде всего, необходимо беречь ноги от травм и повышенных нагрузок. При любом ранении стопы нужно сразу обработать рану, а после ушиба лучше показаться врачу, чтобы исключить возможность перелома. Важно также правильно ухаживать за стопами: аккуратно подстригать ногти, не допускать потливости и образования мозолей.
Женщинам не рекомендуется долго носить высокие каблуки или туфли с узким носом. Обувь стоит выбирать удобную, особенно если приходится длительное время проводить на ногах.
При различных патологиях стопы нужно использовать ортопедические стельки, межпальцевые вкладыши. Образ жизни также влияет на состояние стоп. Нужно отказаться от вредных привычек, питание должно быть сбалансированным. Важно правильно чередовать физическую активность и отдых, укреплять мышцы ног и делать расслабляющий массаж стоп.
В большинстве случаев боли в подошвах ног проходят быстро. Более серьезного лечения требуют патологии опорно-двигательного аппарата. Но такое состояние можно предотвратить, если следить за здоровьем своих стоп.
Содержание статьи:
Не многие люди обращают внимание на боли в стопе под пальцами при ходьбе, так как считают это признаком длительного хождения и переутомления. Халатное отношение к своему здоровью является их главной ошибкой, так как любой дискомфорт в области пятки и стопы может свидетельствовать о наличии серьезных патологий. Чтобы предотвратить серьезные последствия, люди, испытывающие боль под пальцами ног, должны обратиться в медицинское учреждение для диагностики и получения рекомендаций.
Предназначение ступни
 Стопа состоит из костей и суставов и для человека является опорой при ходьбе. Из-за постоянных физических нагрузок у людей появляется боль под пальцами ног. Многие врачи предполагают, что главной причиной появления боли в стопе является ношение некачественной и неудобной обуви. Женщины, которые постоянно носят туфли на высоких каблуках, более всего подвержены развитию патологических процессов и деформации.
Стопа состоит из костей и суставов и для человека является опорой при ходьбе. Из-за постоянных физических нагрузок у людей появляется боль под пальцами ног. Многие врачи предполагают, что главной причиной появления боли в стопе является ношение некачественной и неудобной обуви. Женщины, которые постоянно носят туфли на высоких каблуках, более всего подвержены развитию патологических процессов и деформации.
В группу риска включаются и люди с избыточным весом, так как лишние килограммы оказывают дополнительную нагрузку на стопы. Длительный постельный режим вызывает истончение мышечных и костных тканей, поэтому тяжелобольные люди часто испытывают боль в подошве.
Причины, которые могут спровоцировать появление болевого синдрома
 Если у человека болит стопа снизу возле пальцев, то ему в первую очередь нужно выяснить причину появления дискомфорта. Спровоцировать возникновение болевого синдрома могут следующие патологии:
Если у человека болит стопа снизу возле пальцев, то ему в первую очередь нужно выяснить причину появления дискомфорта. Спровоцировать возникновение болевого синдрома могут следующие патологии:
- Ношение неудобной обуви приводит к развитию плоскостопия, на фоне которого люди испытывают боль в стопе под пальцами. С такой проблемой чаще всего сталкиваются полные пациенты, на ноги которых оказывается сильная физическая нагрузка.
- Боль в ступне появляется на фоне подошвенного фасциита, при котором развивается воспалительный процесс в соединительных тканях. Чаще всего люди, которым была диагностирована эта патология, испытывают боли в утренние часы.
- У пациентов часто болит ступня возле пальцев из-за артрита, который сопровождается воспалительным процессом в области суставов.
- Люди, у которых появилась пяточная шпора, жалуются на то, что болят подошвы ног. Сегодня эта патология очень распространена, она является следствием хронической формы фасцита.
- На фоне остеопороза кости начинают терять свою плотность, так как в них происходят метаболические изменения. Пациенты испытывают сильные боли под большим пальцем и в стопе. При надавливании болевой синдром усиливается и купируется только при помощи медицинских препаратов.
- Если у человека наблюдается недостаточность мышечных тканей и связок, то у него может болеть подошва. Чаще всего такие проблемы возникают у беременных женщин, у людей склонных к полноте, а также у больных, которые длительное время были прикованы к постели.
- Возрастные изменения в организме провоцируют нарушение состава связок и костей. У такой категории пациентов развиваются серьезные заболевания опорно-двигательного аппарата, симптомом которых является боль в ноге, в частности около пальцев.
- Атеросклероз (облитерирующий). При развитии этой патологии происходят разрушительные процессы в сосудах нижних конечностей. Чаще всего с этой проблемой сталкиваются курящие люди, для которых ситуация усугубляется никотином. Изначально у них немеют наибольшие пальцы и стопы, после чего начинают болеть ноги. Это заболевание не должно оставаться без внимания и должного лечения, так как при запущенных стадиях может возникнуть необходимость в ампутации.
- Доброкачественные новообразования, например неврома, становятся причиной того, что у людей болят пальцы нижних конечностей.
Помимо ортопедических патологий болевой синдром в стопе могут вызывать неврологические и ревматологические заболевания. Они требуют серьезного лечения, которое предусматривает прием медицинских препаратов, физиотерапевтических процедур и аппаратное воздействие.
В зависимости от причины и места локализации, боль в стопе можно классифицировать следующим образом:
- острая;
- тупая;
- тянущая;
- ноющая;
- пекущая;
- режущая;
- периодическая;
- постоянная;
- усиливающаяся при любых физических нагрузках.
Как проводится диагностика
Если у человека начала болеть стопа, ему необходимо обратиться за консультацией к узкопрофильному специалисту, например, хирургу, ортопеду, ревматологу или травматологу. На приеме врач попытается методом пальпации выявить на стопе признаки патологических процессов. Если на подошве нет никаких внешних повреждений, то пациент направляется в лабораторию и на аппаратное обследование:
- магнитно-резонансная или компьютерная томография;
- рентгенография всех конечностей и областей позвоночного столба;
- радиоизотопное сканирование (можно определить есть ли инфекция или воспалительный процесс в суставах и мягких тканях).
Традиционные методы лечения
 После установления точного диагноза врач назначает комплексное лечение. Оно, как правило, определяется исходя из стадии заболевания и его характера. Если причиной того, что на ноге начал болеть великий палец является вросший ноготь, то в этом случае пациенту будет проведено оперативное лечение. При остеопорозе больным назначается гормональная терапия, прописываются препараты кальция и витаминно-минеральные комплексы. Проблема плоскостопия решается посредством ортопедических стелек или специальной обуви. Если болевой синдром в стопе появился на фоне защемления нервов, то лечить таких пациентов будут мануальные терапевты. Также при этой проблеме необходимо регулярно делать упражнения из курса лечебной физкультуры.
После установления точного диагноза врач назначает комплексное лечение. Оно, как правило, определяется исходя из стадии заболевания и его характера. Если причиной того, что на ноге начал болеть великий палец является вросший ноготь, то в этом случае пациенту будет проведено оперативное лечение. При остеопорозе больным назначается гормональная терапия, прописываются препараты кальция и витаминно-минеральные комплексы. Проблема плоскостопия решается посредством ортопедических стелек или специальной обуви. Если болевой синдром в стопе появился на фоне защемления нервов, то лечить таких пациентов будут мануальные терапевты. Также при этой проблеме необходимо регулярно делать упражнения из курса лечебной физкультуры.
Много людей страдает от боли в стопе, которая вызвана механическим повреждением нижней конечности. В первую очередь врач выявляет область травмирования, после чего накладывает повязку, фиксирующую стопу в определенном положении. При воспалительных процессах, сопровождающихся сильными болями, пациентам назначается противовоспалительная терапия, которая предусматривает лекарственные пре
параты, компрессы, мази и прочие средства.
В каких случаях показаны хирургические операции?
Хирургическое лечение проводится в тех случаях, когда уже нет надежды устранить причину появления болевого синдрома традиционными медикаментозными способами. Чаще всего оперативное вмешательство показано тем пациентам, которым была диагностирована неврома Мортона. Эта патология сопровождается сильным воспалительным процессом в связках, на фоне которого происходит разрастание тканей. Люди, которые столкнулись с этой проблемой, испытывают невыносимые боли. В группу риска входят женщины, привыкшие ежедневно ходить на высоких каблуках.
В помощи хирурга нуждаются и те пациенты, у которых развился травматический неврит, способный в рекордно короткие сроки перейти в хроническую стадию. Люди, столкнувшиеся с этой проблемой, будут испытывать сильный болевой синдром до того момента, пока не будет проведено оперативное лечение.
Проблемы с сосудами, которые провоцируют нарушение кровообращения в нижних конечностях, часто нуждаются в хирургическом вмешательстве. Если вены пациентов пришли в непригодное для транспортировки крови состояние, например при сильном варикозе, то в этом случае стремительно возрастает угроза для жизни больного. Для таких пациентов прогноз будет благоприятным, если им сосудистые хирурги проведут экстренное оперативное вмешательство.
Профилактические мероприятия
 Чтобы предотвратить развитие болевого синдрома в стопах, люди должны не лениться и своевременно проводить профилактику патологических процессов. В первую очередь следует заменить неудобную обувь на ортопедическую. Женщины, которые заботятся о своем здоровье, просто обязаны отказаться от высоких каблуков и узких носков. Стопы каждый человек должен содержать в чистоте. Для этого достаточно ежедневно проводить гигиенические процедуры, после которых рекомендуется наносить на ступни смягчающие крема.
Чтобы предотвратить развитие болевого синдрома в стопах, люди должны не лениться и своевременно проводить профилактику патологических процессов. В первую очередь следует заменить неудобную обувь на ортопедическую. Женщины, которые заботятся о своем здоровье, просто обязаны отказаться от высоких каблуков и узких носков. Стопы каждый человек должен содержать в чистоте. Для этого достаточно ежедневно проводить гигиенические процедуры, после которых рекомендуется наносить на ступни смягчающие крема.
Не стоит носить синтетические носки, которые усиливают потоотделение в стопах. Такой предмет мужского и женского гардероба должен быть изготовлен из натуральных материалов, обладающих повышенной гигроскопичностью. При выполнении педикюра в домашних условиях люди должны очень осторожно остригать ногти, так как даже самая маленькая царапинка может стать причиной развития воспалительного процесса.
Профилактика патологических процессов предусматривает коррекцию веса. Особенно важно это сделать людям, имеющим ожирение. Для нормализации обменных процессов им следует сесть на диету. Если по каким-то причинам они не могут себя слишком сильно ограничить в продуктах, нужно перейти на правильное, сбалансированное питание. В ежедневном рационе каждого человека должны присутствовать блюда, богатые кальцием, витаминами и минералами. Процесс нормализации веса включает в себя ежедневные физические нагрузки, которые нужно увеличивать постепенно.
Боль в области стопы считается распространенным состоянием, так как на ноги приходится большая нагрузка, свою роль играет и ношение обуви, которая не всегда бывает удобной. Боли в какой-либо части стопы могут быть связаны с переутомлением либо болезнями и патологическими состояниями.
Если говорить насчет заболеваний, вызывающих боль в стопах, то они делятся на локальные, когда симптомы связаны с патологическими процессами в самой стопе, и отдаленными, в таких случаях симптомы вызывают пораженные сосуды, нервы, суставы. Если болит стопа снизу возле пальцев, то можно заподозрить плоскостопие, заболевание мелких суставов (артроз, остеопороз), а также боль может вызывать травмирование, переутомление.
В передней части стопы расположены плюсневые кости, фаланги пальцев и кости плюсны, которых насчитывают пять. Защищают кости и суставы стопы мышцы и связки, включая подошвенную фасцию, способную предотвращать травмирование при прыжках, падении с высоты. В целом функция стопы предназначена не только для опоры человека либо ходьбы, но и для смягчения ударов и предупреждения вибраций на другие суставы, а также позвоночник и внутренние органы.
Чтобы стопа справлялась со своими функциями, природа наделила ее сводами, так, в переднем отделе сформирован поперечный свод, который опускается при плоскостопии и снижает защитную функцию стопы. Также при прыжках и падении больше всего страдают пятки и передняя часть подошвы, включая пальцы, именно поэтому чаще всего боли появляется в этих частях.
Травматические факторы
Назовем нередкую причину, почему болит стопа при травмах. Как уже было сказано, нагрузка ложится не на всю стопу, а на область пятки, бока и переднюю часть. Но если при падении на пятку ее защищает подошвенная фасция и крепкая структура пяточной кости, то передний отдел стопы состоит из множества мелких элементов. Именно поэтому даже незначительное травмирование ступни может привести к вывиху, перелому, ушибу костей и суставов, а также растяжению или разрывам связок.
Если болит нога в области стопы после резких движений, бега, прыжков, падений с высоты или сдавливания ступни, то причины такого состояния кроются в травматическом повреждении. Травмы делятся на поражение мягких тканей и костной структуры. Если после травмы возникает резкая боль, которая усиливается со временем и ее становится невозможно терпеть, то, скорее всего, у человека возник перелом. Характерный признак переломов, кроме боли, это наличие нарастающего отека, гиперемия кожных покровов, а при открытом переломе наличие раны, из которой виднеются отломки кости.
Движения стопы при переломе ограничены, то есть человеку сложно ходить.
Острая боль может возникать и при таких травмах:
- трещина в кости – движения меньше ограничены так же, как и отсутствует сильная отечность, но опухнуть ступня может, если не оказать первую помощь вследствие травмирования;
- ушиб – при нем боль умеренная, но усиливается при надавливании, характерна отечность, гематома, считается самой частой травмой;
- растяжение связок – возникает в момент резкого движения, подворота ноги, зачастую встречается у спортсменов, характеризуется сильной болью, отечностью и ограничением подвижности;
- разрывы связок – причины такие же, как и при растяжении, сильная боль возникает сразу, а не нарастает как при переломе, движения ноги ограничены.
При любых травмах результат лечения зависит от вовремя оказанной первой помощи. Задачи оказания первой помощи основаны на иммобилизации поврежденного участка, в нашем случае туго бинтуется стопа и голеностоп, а при переломах нужно подложить твердый предмет под подошву и на верхнюю часть стоп либо с ее боков, чтобы ограничить движения ноги.
Лечение травм проводится в отделении травматологии или приемном покое при незначительных ушибах. При необходимости врач проводит гипсование или иммобилизацию тугим бинтованием, для ноги нужно обеспечить покой. Так как кости плюсны имеют трубчатое строение, то при падении на них тяжелого предмета может возникнуть их раздробление, в таких случаях лечение заключается в проведении костной репозиции. Если стопа будет сильно болеть, то врач назначает анальгетики, средства группы НПВС.
Патологии в стопе
Чаще всего боль в подошве стопы и других ее частях возникает у людей, страдающих плоскостопием. Именно из-за плоскостопия могут появляться различные осложнения, тоже приводящие к боли. Плоскостопие связано с уплощением сводов в стопе, в нашем случае передний отдел страдает при поперечном плоскостопии, частому заболеванию женщин после 35 лет.
Характерные симптомы – это усиление боли и дискомфорта в области стопы при ходьбе, быстрое утомление ног, отечность в области лодыжек. При пальпации болит свод стопы, а внешне отмечается утолщение передней части ступни. При прогрессировании плоскостопия появляется боль в подушечках стопы, связана она с деформацией пальцев, которые искривляются и смотрят вниз. Возникает вопрос, почему болят подушечки пальцев. Ответ на него прост: боль вызвана увеличением нагрузки на пальцы, так как в норме при ходьбе ступня на них не опирается, а при уплощении поперечного свода усиливается давление на подушечки.
Еще одна группа заболеваний, приводящих к боли в стопе, – это дегенеративно-дистрофические процессы. К ним относят артрит, возникающий при нехватке витаминов и минералов, вследствие старения организма, частых травм и нагрузок, инфекций. При артрите усиливается боль в стопе при ходьбе, ноги отекают, нарушается чувствительность. Часто регистрируется скованность в суставах, то есть человеку тяжело делать первые движения после сна или отдыха. При пальпации отмечается усиление боли, кожа становится горячей, гиперемированной.
Схожие симптомы проявляются при артрозе, которому характерно поражать мелкие суставы. Лечение подбирает лечащий врач после того как исследован рентген — снимок, при необходимости проводятся МРТ и КТ. Обязательно выполняются исследования крови на ревмопробы, чтобы исключить ревматизм.
Боли в переднем отделе стопы могут возникать при вальгусной деформации, когда происходит отклонение большого пальца от своей оси, при этом другие пальцы тоже искривляются, отчего болит подошва, болят подушечки под пальцами. Вызывают вальгусную деформацию ушибы, переломы, плоскостопие, артрозы или артриты.
Частыми причинами боли в области пальцев являются сформированные мозоли, «натоптыши». Вызывают их ношение неудобной обуви, длительная ходьба, наличие плоскостопия. Мозоли могут появляться не только на подошве или сверху стопы, но и между пальцами, особенно при вальгусной деформации, плоскостопии. При этом происходит сдавливание пальцев, часто возникают мозоли между третьим и четвертым, то есть посередине, последний палец от такого страдает редко. Лечение мозолей и «натоптышей» ноги проводится методом их обработки, исключением негативных факторов. Врачи рекомендуют выполнять процедуры – ванночки с солью, йодом, делать компрессы.
Общие причины
Последняя группа причин связана с заболеваниями в суставах, сосудах, нервах, расположенных в других частях тела. Кажется невозможным, чтобы ступня болела из-за патологических процессов в позвоночнике, но это довольно часто явление. Дело в том, что от позвоночника идут крупные ветви нервов, отвечающих за иннервацию ног.
Таким нервом является седалищный, который может ущемляться при остеохондрозе, межпозвоночной грыже, протрузии, остеопорозе. Конечно, в таких случаях болит не только ступня, но и спина в поясничном отделе, ягодицы и сама нога.
Чтобы избежать таких симптомов, нужно в первую очередь лечить позвоночник. Для этого назначаются физиотерапия, массаж, гимнастика. Для укрепления суставов нужно употреблять достаточное количество кальция, витамина D. Восстанавливают суставы и позвоночник хондропротекторы.
Если возникает резкое ущемление и боль иррадиирует в ноги, то помочь уменьшить давление на нерв сможет способ с подушкой. Для этого подушка располагается под поясницей, после чего нужно лечь на нее спиной и лежать в таком положении 5-7 минут. В любом случае при появлении боли в пояснице нужно обратиться к врачу, который назначит лечение, при необходимости выполнит блокаду для снятия обострения.
Воспаление в суставе стопы может быть при подагре, которая возникает, когда в организме задерживается мочевая кислота, тогда кристаллы уратов оседают на суставах, приводя к воспалению и боли.
Рассмотрев основные причины, можно сделать вывод, что просто так боль в стопе появляется редко. Если боли не предшествовала физическая нагрузка, длительная ходьба или травма, то нужно обратиться к врачу для проведения диагностики, так как многие заболевания на ранних стадиях успешно лечатся.
Стоит уделить внимание вопросу профилактики. Из-за того, что стопы и так испытывают большую нагрузку в движении, не нужно их нагружать неудобной обувью, заставлять потеть или мерзнуть. Чтобы избежать многих заболеваний, следует носить обувь с широким носком, на каблуке до 5 см, подошва не должна быть стесана. В жарком помещении по возможности нужно иметь сменную обувь, желательно, чтобы она давала ногам возможность дышать. При появлении мозолей и «натоптышей» необходимо их своевременно лечить, пользоваться бактерицидным пластырем.
Боли в стопе ноги и под пальцами
Как устроена стопа и ее предназначение
Она представляет собой сложную анатомическую структуру, состоящую из 26 костей, которые образуют два пересечения свода. Продольный формируется по длине ступни, а поперечные – по ширине.
Кости в первую очередь взаимосвязаны друг с другом фиброзной тканью – связками. Мышцы вместе с жестким апоневрозом (подошвенной фасцией) обеспечивают стабильность среднего отдела. Ступня имеет глубокую и поверхностную группу мускулов, которые начинаются в нижней трети голени и прикрепляются на различных уровнях к костям. Внутри также есть жировые отложения для поглощения энергии удара, которая приходится на ногу в процессе ходьбы, бега и прыжков.
Боль в стопе под большим пальцем и в других местах при ходьбе указывает на то, что-то не так с любой из взаимодействующих внутренних структур. Когда и при каких обстоятельствах она появляется, а так же ее локализация – это ключи к определению того, что является причиной её возникновения. Когда болит ступня возле пальцев и в других областях, организм реагирует на изменения, и он переходит в «аварийный режим», с тем чтобы уменьшить эти ощущения. Биомеханические изменения или болезнь могут помешать нормальному движению и вызвать дальнейшее повреждение.
Что вызывает боль в стопе?
Боль на подошве ноги под пальцами и в других местах может быть вызвана множеством различных причин, к ним относятся: травмы, деформации, неправильная обувь, вирусы, заболевания.Травмирование в результате внешнего воздействия
Частая причина – неправильное положение ноги, которое приводит к нарушению действия векторных сил приходящихся на нее. Ношение обуви, имеющей слишком жесткое основание, или высоких каблуков, ботинок с сильной шнуровкой также может вызвать гематомы на области давления, из-за чего нередко болит подушечка под большим пальцем ноги и в других местах.
Растяжения связок, мышц и переломы
Обычно возникают внезапно. Они вызывают напряжения в мускулах ступни. Растяжение голеностопного сустава происходит, когда связки, которые удерживают кости между собой, перегружены и их волокна перерастянуты. Слабость связочного аппарата в сочленениях приводит к тому, что болит подушечка на стопе под большим пальцем при ходьбе.
Чрезмерная нагрузка, ушиб или разрыв мускулов
Они возникают, например, при ударе об острый предмет. Приводят к перегрузке мышечного каркаса и фасции ступни. При этом при ходьбе болит стопа в области большого пальца и других местах. Могут диагностироваться различные болезни. Ахиллотендинит – травма сухожилия, которое крепится к пяточной кости по задней части пятки. Метатарзалгия — это боль возникающая под головками 2-3-4-х плюсневых костей.
Повреждение, вызванное давлением или в результате резкого разворота ступни Может привести к стрессовым повреждениям костей и суставов. Тупые травмы, возникающие в результате давления, например, когда кто-то наступил на ногу, приводят к повреждениям мышц и связок. При этом болит подошва ноги около пальцев и в других областях.
Прямая травма в результате удара ногой может вызвать возникновению синяков, разрывам кожи, или даже переломам костей.
Метатарзалгия — это боль возникающая под головками 2-3-4-х плюсневых костей. Травма ногтя может привести к накоплению гематомы под ногтями и временной или постоянной потере ногтя. Повторные травмы костей, мышц, связок и может привести к росту костно-хрящевой ткани, именуемые как шпоры или экзостозы.
Открытая или закрытая травма в результате удара ногой
Может вызвать разрывы кожи, возникновение синяков, отеков или даже переломы костей. Травмирование ногтя приводит к накоплению гематомы под ногтями и временной или постоянной потере ногтевой пластины. Повторные травмы костей, мышц, связок ведут к росту костно-хрящевой ткани, которую называют экзостозой – шпорой на подушечке стопы.
Микротравма из-за перенапряжения
Может быть вызвана при работе на неровных, слишком жестких или мягких поверхностях. Постоянные перенапряжения приводят к стрессовым переломам, тендинитам, фасциту, острому и хроническому остеоартриту. Травма подошвенной фасции также является нередкой причиной возникновения болей. Основание её крепится к пяточной кости и распространяется дистально по всей подошвенной поверхности, соединяясь с головками плюсневых костей, обеспечивая поддержку свода. Когда подошвенная фасция повреждена возникает воспалительная реакция, которая может стать источником боли в подушечке стопы при ходьбе.
Деформация ступни
Своды позволяют равномерно распределить нагрузку веса тела, когда мы стоим. Деформированные, слишком высокие или низкие (плоскостопие), они способны вызывать болезненные ощущения и напряжение в ногах.
Неправильно подобранная обувь
Обувь так же может служить источником боли в нижних конечностях. Непродолжительное ношение узких модельных туфель приводит к появлению потертостей, мозолей и ссадин на ногах, когда больно наступать на подушечку стопы. Продолжительное использование такой обуви становится причиной формирования «косточек», гиперкератозов, раздражения нервов и суставов, смещения пальчиков, а также источником микротравм. Если болят шишки на ногах незамедлительно обращайтесь к ортопеду.Вирусы, бактерии и прочие болезни
Бородавки обычно располагаются на подошвенной поверхности и при нагрузках могут вызывать раздражение и боль. Причина их появления – вирус.Частый источник возникновения боли в ступне возле большого пальца – вросший ноготь. Он становится причиной раздражения, а иногда вызывает инфекцию.
Диабет, болезнь Хансена и подагра являются распространенными недугами, которые влияют на нижние конечности. Болезни нервов ног могут вызвать онемение и ощущение жжения, это называют периферической нейропатией.
Арочные боли – это обычная проблема для стоп. Это влияет на бегунов и других спортсменов, но это может также произойти у людей, которые менее активны. Свод стопы простирается от основания ваших пальцев до пятки и играет важную роль в любой деятельности, когда вы стоите на ногах. Арка помогает:
- поглощать удары
- вес медведя
- создать баланс
- стабилизировать движение
- адаптироваться к изменениям рельефа
Боль в дуге может ощущаться в шаре и пятке стопы.Вы также можете чувствовать боль в верхней части ступни или даже в лодыжках, коленях, бедрах, ногах и спине. В зависимости от первопричины боль может усиливаться при ходьбе или стоянии, во время или после занятий, связанных с вашими ногами. Это также может быть более интенсивным утром, когда вы просыпаетесь.
Арочные боли могут возникнуть, если вы повредите мышцы, кости, связки или сухожилия, которые образуют свод стопы. Это может также произойти из-за структурных проблем, особенно если эти структурные проблемы усугубляются: это может привести к арочной боли.
Ниже перечислены распространенные состояния, которые могут вызвать боль в дуге:
Подошвенный фасциит
Подошвенный фасциит является наиболее распространенной причиной болей в дуге и одной из самых распространенных жалоб на ортопедические заболевания. Это вызвано воспалением, чрезмерным использованием или повреждением подошвенной фасции. Подошвенная фасция – это связка, которая соединяет переднюю часть стопы с пяткой. Это часто встречается у бегунов, но может происходить и у бегунов.
Если у вас подошвенный фасциит, вы можете чувствовать боль и скованность в пятке и дуге.Боль обычно усиливается при пробуждении и усиливается после длительного стояния или занятий, когда вы стоите на ногах.
Если вы часто сталкиваетесь с подошвенным фасциитом, вам может потребоваться носить обувь другого типа или носить вставки, чтобы обеспечить дополнительный комфорт и поддержку вашей ноге. Растяжки также могут помочь снять боль от подошвенного фасциита.
Задняя дисфункция сухожилия большеберцовой кости (PTTD)
PTTD, также известная как плоскостопие, приобретенное взрослыми, возникает, когда у вас есть травма или воспаление задней сухожилия большеберцовой кости.Заднее большеберцовое сухожилие соединяет внутреннюю стопу с мышцей голени. PTTD может вызвать боль в дуге, если заднее большеберцовое сухожилие больше не может поддерживать дугу.
При PTTD боль в дуге может распространяться вдоль задней части голени и внутренней части голеностопного сустава. Вы также можете иметь отек лодыжки. Боль обычно возникает во время занятий, таких как бег, а не после.
Для лечения PTTD может потребоваться надеть лодыжку или специальную вставку для обуви. Физическая терапия также может помочь.В некоторых случаях вам может потребоваться операция для лечения этого заболевания.
Overpronation
Overpronation используется для описания движения вашей ноги при ходьбе. У людей, которые преувеличивают, внешний край каблука сначала падает на землю, а затем нога катится внутрь на арку. Это чрезмерно выравнивает ногу. Со временем чрезмерная перфорация может повредить мышцы, сухожилия и связки и вызвать проблемы, которые приводят к боли в дуге.
Если вы преувеличиваете, вы также можете испытывать:
- боль в колене, бедре или спине
- мозоли или мозоли
- голени
Вы также можете заметить дополнительный износ внутренней части низа вашей обуви, в частности на внутренней части пятки и голени.
Если вы преувеличиваете, вы можете подумать о стабильности обуви. Эти туфли помогают исправить ваш шаг, когда вы идете. Вставки также могут помочь. Спросите у продавца в местном обувном магазине рекомендации или поговорите с ортопедом или ортопедом. Подиатр – это врач, который специализируется на здоровье ног. Упражнения и растяжки также могут помочь.
Кавусная стопа
Кавусная стопа – это состояние, при котором у стопы очень высокая дуга. Это может быть наследственная структурная аномалия, или это может быть вызвано неврологическими состояниями, такими как церебральный паралич, инсульт или болезнь Шарко-Мари-Тута.Боль чаще всего ощущается у людей с полой стопой при ходьбе или стоянии. Другие симптомы могут включать в себя:
- молоток пальца ноги
- коготь пальца ноги
- мозоли
Вы также можете быть более склонными к растяжению связок голеностопного сустава из-за нестабильности стопы.
Как и при других состояниях дуги, специальные ортопедические вставки для обуви могут помочь вам облегчить боль. Вы также можете носить обувь с дополнительной поддержкой лодыжки, особенно при занятиях спортом. Ищите туфли с высоким верхом.В некоторых случаях вам может потребоваться операция.
Иногда боль в дуге обычно не вызывает беспокойства. В этих случаях вы можете найти облегчение от домашних средств, таких как вымачивание ног, массаж или отдых.
Если вы часто испытываете боль, или если боль не улучшается или ухудшается от домашних средств, поговорите со своим врачом. Арочные боли могут прогрессировать до более серьезного состояния стопы и даже привести к повреждению спины, коленей и лодыжек. Если у вас диабет, особенно важно избегать травм или болей в ногах.
Ваш врач оценит вашу историю болезни и проведет медицинский осмотр, чтобы точно определить местоположение вашей боли. Скорее всего, они попросят вас согнуть и указать ногу, нажимая на связку. Ваш врач также будет искать любые признаки воспаления, такие как покраснение или припухлость. Ваши рефлексы, координация, баланс и мышечный тонус будут проверены.
Диагностическое тестирование может включать в себя:
- Рентгеновские снимки
- МРТ-сканирование
- КТ УЗИ
Понимание того, когда и где вы испытываете боль в дуге, может быть ключом к вашему диагнозу.
Вы можете самостоятельно справиться с болью в арке дома или с небольшими изменениями образа жизни. В некоторых случаях домашние средства могут потребоваться в дополнение к медицинскому лечению.
Отдых
Когда вы впервые заметите боль, отдохните ногу и сделайте перерыв в занятиях, которые создают большую нагрузку на ваши ноги, например, бег или спорт с большим количеством прыжков, таких как баскетбол. Возможно, вам придется избегать напряженных занятий в течение нескольких дней или дольше, если боль не проходит.
Вы также можете попробовать заморозить ногу. Наносите лед на ногу по 10–15 минут два раза в день, пока боль не утихнет.
Stretch
Если вы подозреваете подошвенный фасциит, вы можете попробовать эту самораспускающуюся растяжку:
- Положите лодыжку на бедро и сведите пальцы на одной руке.
- Другой рукой аккуратно сложите лапку на себя, надавив на пятку.
- Аккуратно подтолкните пальцы к пятке и удерживайте в течение 3-5 минут.
- Делайте это один раз в день или всякий раз, когда вы испытываете боль.
Вот простое упражнение, которое вы можете сделать на работе. Вам понадобится мяч для лакросса, который вы можете найти в Интернете или в магазине спортивных товаров. Вы также можете использовать пенопластовый валик, бутылку с водой или теннисный мяч.
- Сидя в кресле, снимите обувь.
- Поместите мяч для лакросса под ногой.
- Катите мяч ногой, медленно двигая мяч вниз по ноге к арке. Продолжайте катать мяч под ногой, чтобы помассировать область.
- Делайте это в течение 5–10 минут.
Вытягивание икр может помочь уменьшить стеснение или боль в ногах, в том числе в арках. Чтобы растянуть икры:
- Встаньте на расстоянии вытянутой руки от стены. Стоя лицом к нему, положите руки на стену.
- Поставьте правую ногу позади левой.
- Держите правое колено прямо и правую пятку на полу, медленно наклоняя левую ногу вперед.
- Вы должны почувствовать растяжение в вашем правом голени. Задержитесь в течение 15–30 секунд, а затем отпустите.
- Повторите три раза с правой стороны, а затем поменяйте ноги.
Попробуйте безрецептурные средства (OTC)
Арочные опоры и поддерживающая обувь могут помочь уменьшить боль и предотвратить травмы в будущем. Нестероидные противовоспалительные препараты (НПВП), такие как ибупрофен (Advil, Motrin), также могут помочь уменьшить воспаление и боль.
Избегайте обуви без поддержки
Ходьба босиком или ношение обуви без поддержки, такой как шлепанцы, могут усугубить боль и ухудшить ваше состояние.Если вы обычно ходите босиком по дому, подумайте о том, чтобы приобрести вспомогательную обувь, которую вы можете носить по дому.
Ваш доктор может порекомендовать дополнительные методы лечения в зависимости от вашего диагноза. Процедуры могут включать:
- предписанных поддерживающих ботинок со специально разработанными вставками для обуви или опорами арок, или индивидуальными ортопедическими приспособлениями для ног
- ночных шин
- нерегулярных препаратов по рецепту или инъекции кортизона
- физиотерапия
- бодрящих операций
- хирургия
- хирургия
- хирургия
Ваш врач может порекомендовать вам сбросить вес и временно воздержаться от определенных физических нагрузок, таких как длительная стоя, бег или спортивные игры с высокой нагрузкой.
Время, необходимое для восстановления, зависит от первопричины боли в арке. Может потребоваться 3–12 месяцев, чтобы оправиться от таких состояний, как подошвенный фасциит, даже при лечении. Если операция необходима, может потребоваться год после операции, чтобы вернуться в нормальное состояние. Может быть необходимо носить гипс в течение нескольких недель или месяцев. Если ваш врач назначает ортопедические препараты, возможно, вам придется носить их неограниченное время.
Многие домашние средства от боли в дуге также можно использовать, чтобы предотвратить возвращение боли.
- Носите поддерживающую обувь с обувными вставками или арочными опорами и избегайте босиком или ношения неподдерживающей обуви, например, шлепанцев. Ношение неподходящей обуви на твердых поверхностях в течение длительного периода времени создает множество условий, которые приводят к боли в дуге.
- Стретч. Начните регулярный режим упражнений на растяжку. Растяжка икры и остальная часть ваших ног также могут помочь вашим стопам, поэтому не забудьте включить эти области. Инвестируйте в антиматические маты. Если вы регулярно стоите в одном и том же месте длительное время, эти коврики могут помочь снизить риск возникновения боли в ногах.Если вы проводите много времени за мытьем посуды, подумайте о том, чтобы поставить ее на пол перед раковиной. Если у вас есть постоянный стол, возьмите его и на работу.
Арочные боли часто являются симптомом основного состояния, влияющего на вашу ногу. При отсутствии лечения он может стать хроническим или долгосрочным. Важно обратиться к врачу и начать лечение, если боль в арке сохраняется более нескольких дней. Выделение причины – это первый шаг к поиску лекарства.
Облегчение, при ходьбе и большом пальце ноги
Медицинский термин для обозначения боли в области стопы – плюсневая боль. Это общий термин для обозначения симптома, который может иметь много возможных причин, в отличие от самого диагноза.
Люди с метатарзалгией испытывают боль и воспаление в подкладке непосредственно под пальцами ног, и именно здесь мы испытываем наибольшее давление, когда стоим и двигаемся.
Боль обычно присутствует в плюсневых головках – суставе, который находится прямо под вашими пальцами – или большом пальце ноги.Вы также можете испытывать стреляющую боль, онемение и боль при сгибании пальцев. Боль может ослабнуть, когда вы не в ногах, и вернуться, когда вы возобновите свою обычную деятельность.
Боль в области стопы является относительно распространенной и поддается лечению в большинстве случаев, особенно когда причина была установлена.
У человека может развиться метатарзалгия из-за ряда факторов, и важно сузить причину, чтобы внедрить лучшее лечение. Метатарзалгия может быть вызвана:
- интенсивной физической нагрузкой
- с высокой аркой или вторым пальцем ноги больше, чем большим пальцем ноги
- переломами под напряжением
- при ношении высоких каблуков или туфель, которые слишком малы
- палец ноги и бугорки
- избыточный вес
- боль в плюсневых суставах или артрит
Кроме того, существуют некоторые специфические состояния, которые могут вызывать боль в области стопы.При невроме Мортона поражается область третьего и четвертого пальцев. Это вызвано утолщением тканей вокруг нервов, ведущих к пальцам ног.
Болезнь Фрейберга также может быть причиной. При этом условии часть плюсневой головки теряет структурную целостность, что приводит к коллапсу в головке второго плюсневого и близлежащего сустава.
Метатарзалгия также может быть вызвана сесамоидитом. Sesamoiditis – сломанные или воспаленные подобные шкиву кости, которые связаны с сухожилиями вместо других костей (как коленная чашечка).Это состояние часто встречается у людей с высокой физической активностью, таких как балерины или бегуны.
Иногда метатарзалгия проходит сама по себе через несколько дней. Если ваша боль сохраняется более двух недель или если боль сильная и сопровождается отеком или обесцвечиванием, обязательно обратитесь к врачу.
Ваш врач осмотрит вашу ногу, когда вы стоите и сидите. Врач задаст вам вопросы о вашем образе жизни, в том числе о том, как долго вы должны стоять на ногах каждый день, какую обувь вы обычно носите и участвуете ли вы в какой-либо новой деятельности.
Врач также может заказать рентген, чтобы определить, есть ли у вас стресс перелом. Как и в случае любой травмы ноги или проблемы, сообщите своему врачу, если у вас диабет.
Есть много домашних средств от метатарзалгии. Если ваши симптомы не вызваны более серьезной проблемой, такой как болезнь Фрейберга или диабет, ваш врач, вероятно, порекомендует некоторые или все из следующих. Вы должны испытать облегчение в течение нескольких дней.
Отдыхайте, когда можете, , особенно после периодов активности.Используйте пакет со льдом для 20-минутных интервалов, а затем 20-минутный перерыв. Лед поможет снять воспаление и уменьшить отеки.
Носить удобную обувь. Если вы носите высокие каблуки, ваш врач, вероятно, порекомендует вам сменить обувь. Вы также захотите убедиться, что ваша обувь хорошо сидит. Плотная обувь может привести к тому, что ваши ноги не будут правильно совмещаться, пока вы стоите и идете, создавая неправильный баланс.
Упражнение. Несмотря на то, что в это время вы не захотите заниматься бегом или некоторыми видами спорта с высокой нагрузкой, целевые растяжки могут облегчить боль и повысить гибкость и силу.Вы, вероятно, захотите практиковать свои растяжки несколько раз в день, пока боль не уменьшится.
Используйте ортопедические вкладыши. В зависимости от степени тяжести ваш врач может назначить ортопедические вкладыши или порекомендовать коммерческие вкладыши для обуви. Ортопедические вставки могут помочь выровнять ногу и обеспечить дополнительную амортизацию. Подкладка под подушечку стопы также может облегчить боль. Магазин для ортопедических вставок.
Управляйте весом своего тела. Избыточный вес может оказать дополнительное давление на подушечки ног, а снижение веса может помочь снять это напряжение.Ваш врач может порекомендовать вам лечение на основе вашего образа жизни и любых других осложнений со здоровьем.
Принимайте обезболивающие препараты. Ваш врач может предложить принять нестероидные противовоспалительные препараты (НПВП) или обезболивающие средства другого типа. Если у вас тяжелая метатарзалгия, врач может также назначить инъекционные стероиды, которые вы получите в кабинете.
Если ваша метатарзалгия вызвана пальцем стопы, защемлением нерва или подобным осложнением, хирург-ортопед или ортопед может решить, является ли корректирующая хирургия лучшим вариантом действий.Тем не менее, лечение выше лечить боль в ноге в большинстве случаев.
Некоторые условия требуют дополнительного лечения. Если у вас болезнь Фрейнберга, лечение включает в себя использование жестких вставок для подкладки под плюсневой подошвой или туфель на подошве. Если у вас неврома Мортона, вы также будете использовать подушечки для ног. В тяжелых случаях этого состояния ваш врач может использовать инъекции или хирургическое вмешательство на пораженном участке для снятия нервных болей.
Большинство случаев болей в области стопы можно решить с помощью лечения.Ношение удобной обуви и поддержание здорового веса может помочь предотвратить боль в ногах. Если ваша метатарзалгия является результатом физических упражнений, дайте вашей ноге максимально отдохнуть, пока боль не утихнет.
Во всех случаях обратитесь за советом к медицинскому работнику. Это ускорит ваше выздоровление, поскольку вы будете получать помощь по конкретным причинам.
Боль в своде стопы: причины, лечение и растяжения
Арка стопы – это область вдоль нижней части стопы между мячом и пяткой. Боль в своде стопы является распространенной проблемой, особенно среди спортсменов.
Арка состоит из трех отдельных арок, которые образуют треугольник. Каждая арка состоит из костей, связок и сухожилий.
Есть много потенциальных причин боли в своде стопы. Продолжайте читать для получения дополнительной информации об этих причинах, а также о возможных методах лечения.
Две наиболее распространенные причины боли в своде стопы связаны с травмами и структурными проблемами.
Структурные проблемы обычно связаны с высокими или низкими дугами или другими аномалиями в ноге и прилегающей области.
В обоих случаях несколько факторов могут вызвать или усугубить эти проблемы, в том числе:
- старение
- чрезмерное использование
- увеличение веса
- физическое напряжение
- неврологические состояния
Причины боли в своде стопы включают в себя:
Overpronation
Overpronation относится к тому, как нога человека движется во время ходьбы, бега или бега трусцой.
Человек, который пролетает над головой, первым ударяет по земле внешней частью пятки. Когда человек завершает шаг, нога катится слишком далеко на арку. Дополнительное давление заставляет арку сгладить.
Длительное перенапряжение может повредить сухожилия, мышцы и связки. Это повреждение может привести к боли в арке, колене, бедре или спине. Это может также вызвать молоток и мозоли.
Человек, который преувеличивает, часто получает дополнительную поддержку при ходьбе. Поддержка может включать обувь стабильности и рецептурные арочные опоры.
Подошвенный фасциит
Подошвенный фасциит является дегенеративным состоянием подошвенной фасции и частой причиной болей в пятке. Подошвенная фасция – это связка, которая соединяет заднюю часть стопы с передней.
Распространенные причины подошвенного фасциита включают:
Любой человек может заболеть подошвенным фасциитом, но такие действия, как бег, могут увеличить риск.
Если у человека подошвенный фасциит, он часто чувствует боль при пробуждении. Боль обычно усиливается в течение дня при ходьбе и стоянии.В дополнение к арочной боли, человек может чувствовать скованность в пятке или подушечке стопы.
Людям с подошвенным фасциитом может потребоваться прекратить заниматься такими видами деятельности, как бег, чтобы дать ноге зажить. Они также могут подумать о том, чтобы носить опорную обувь или использовать вставки, чтобы помочь снять давление с арки.
Кавусная стопа
Кавусная стопа – структурная аномалия, вызывающая высокую арку. Причины кавусной стопы:
Если у человека кавусная стопа, он может чувствовать боль при ходьбе или стоянии.Они также могут иметь сниженную стабильность, что может привести к растяжению связок голеностопного сустава и травмам.
Человек может иметь другие вопросы, связанные с Cavus пешком, в том числе:
- коготь ног
- Hammertoe
- мозолей
Люди с Cavus пешком можно рассматривать поддержку обувь или вставки, чтобы помочь стабилизировать ноги и избежать боли и травм ,
Дисфункция заднего большеберцового сухожилия
Заднее сухожилие большеберцовой кости соединяет одну из икроножных мышц с внутренней частью стопы.Дисфункция задней большеберцовой кости (PTTD) возникает, когда это сухожилие повреждено или воспалено. Если заднее большеберцовое сухожилие не может поддерживать дугу, в результате человек может чувствовать боль.
PTTD боль обычно возникает во внутренней части лодыжки и задней части голени. Боль обычно возникает во время бега или быстрой ходьбы и проходит, когда человек останавливается.
Фиксатор голеностопного сустава или специально разработанные вставки могут помочь исправить PTTD.
Плоские ноги
Плоские ноги могут встречаться у детей или взрослых.Во многих случаях плоскостопие не вызывает проблем, но они также могут вызвать у человека боль в арке, других областях стопы, ног, лодыжек и спины.
Человек может не осознавать, что у него плоскостопие до появления симптомов. Врач может порекомендовать использовать поддерживающую обувь или вкладыши, чтобы обеспечить дополнительную поддержку для арки.
Share on PinterestA врач может порекомендовать физиотерапию, если лечение в домашних условиях не облегчает боль.В некоторых случаях домашнего лечения и растяжки недостаточно, чтобы облегчить боль.В этом случае врач или ортопед может порекомендовать один или несколько из следующих вариантов:
- физиотерапия
- ночных шин
- брекетов
- слепков
- операций
- инъекций кортизона
- обезболивающих по рецепту (без рецепта) стероидные противовоспалительные препараты)
- рецептурные ортопедические препараты, поддерживающая обувь или вкладыши
Во время лечения человеку все равно следует рассмотреть домашние средства и растяжки, чтобы облегчить боль.Человек не должен пытаться делать это, если врач советует им не двигать ногой.
Некоторые домашние средства включают в себя:
- Отдых : Остановите или значительно уменьшите выполнение любой деятельности, которая ухудшает арку.
- Нанесение льда : Нанесите пакет со льдом, завернутый в ткань, на арку и другие нежные участки, чтобы уменьшить отек.
- Носить носки : Избегать ходить босиком.
- Использование опоры : рассмотрите возможность использования подушек, вкладышей и опорных башмаков.
- Шина : Спросите у врача о шинировании ноги ночью, чтобы она поддерживалась во время сна.
- Использование лекарств : Попробуйте обезболивающие препараты, отпускаемые без рецепта, такие как ибупрофен.
Кроме того, есть несколько различных техник, которые человек может использовать, чтобы облегчить боль и сделать арку менее подверженной травмам. К ним относятся:
Растяжка стоп
Чтобы выполнить это растяжение:
- сядьте
- положите ногу на противоположное бедро
- держите пальцы ног одной рукой, аккуратно надавливая и опуская пятку другой
- подтолкнуть пальцы к пятке и удерживать в течение 3–5 минут.
Растяжение икры
Когда человек растягивает икры, он может облегчить боль и давление на свод стопы.Чтобы выполнить растяжку голени:
- встаньте лицом к стене и положите обе руки на ширину плеч на стену
- сделайте шаг назад одной ногой
- согните переднее колено вперед, удерживая заднее колено прямым и пятку на пол
- удерживайте растяжку в течение 20–30 секунд, повторите три раза, а затем поменяйте ноги
Массаж с роликовыми или шариковыми ножками
Человек может использовать небольшой теннисный мяч или пенный валик для выполнения массажных растяжек на ступне.Эту технику легче всего делать сидя.
Чтобы использовать эту технику, человек должен:
- снять обувь и сесть на стул
- положить мяч или ролик под свод стопы
- перекатить его назад и вперед от стопы к каблук над аркой
Арка отвечает за несколько функций в ноге. Вот некоторые вещи, которые включает в себя арка:
- помогает выдержать вес
- помогает стабилизировать движения
- позволяет ноге адаптироваться к изменениям рельефа местности, когда человек идет или бежит
- помогает поглощать удары
- помогает поддерживать равновесие
A Человек может почувствовать травму арки прямо в этом районе.Также возможно ощущать боль или дискомфорт в других областях, включая:
- пятка
- голени
- голени
- бедра
- голени
- колени
- назад
- голеностопного сустава
В некоторых случаев, человек может чувствовать самую сильную боль по утрам. Тем не менее, большинство людей будут испытывать более сильную боль во время занятий, в том числе стоя, которые непосредственно затрагивают ноги.
Для периодической боли обычно достаточно отдыха, покоя, гололеда и растяжения.Однако, если боль не проходит через несколько дней, становится сильной или часто возвращается, человек должен поговорить с врачом.
Врач может направить человека к хирургу-ортопеду, который специализируется на стопах и лодыжках, или ортопеду, который является специалистом по ногам. Они могут исследовать ногу человека, его ходьбу и другие факторы, чтобы определить причину проблемы.
Обследование может включать в себя:
- в поисках воспаления, нежности, отека, деформации,
- проверки баланса, координации, рефлексов, ощущений и мышечного тонуса
- тесты, такие как рентген, КТ, МРТ или УЗИ
После того, как врач определит первопричину боли, он порекомендует методы лечения, которые конкретно направлены на первопричину и помогут облегчить боль.
Арочные боли являются распространенной проблемой, особенно среди спортсменов. Во многих случаях человек может растянуть, отдохнуть и обледенеть свод стопы, пока боль не уйдет.
Проблемы с сводом стопы могут также вызывать боль в различных частях тела, включая лодыжку, пятку, ноги, колено и спину. Важно лечить проблему на ранней стадии, чтобы проблемы с ногами не приводили к травмам спины или колена.
Если боль сохраняется, усиливается или носит хронический характер, человек должен поговорить со своим врачом о дополнительных вариантах лечения.
ночью, при ходьбе и многое другое
Если вы испытываете боль в большом пальце ноги, вы, вероятно, стремитесь выяснить, что является причиной этого, чтобы вы могли найти облегчение. Важно, чтобы вы дошли до первопричины боли в пальцах ног, чтобы вы могли предпринять соответствующие шаги для излечения.
Суставной плюснево-фаланговый сустав (MTP) соединяет основание большого пальца с головкой первой кости на верхней части стопы. Он также соединяется с двумя крошечными костями под этой костью.
Этот сустав часто страдает от боли и травм, которые могут помешать вашей повседневной жизни, затрудняя выполнение простых действий.Действия, включающие движения и несущие вес, действия вызывают наибольшее напряжение.
Важно посещать своего врача всякий раз, когда у вас появляется новая боль, но вот некоторые распространенные заболевания, которые могут вызывать дискомфорт в области большого пальца.
Медицинский отросток называется hallux valgus. Это деформация пальца ноги, которая возникает, когда большой палец сустава наклоняется ко второму пальцу ноги. Неровная костистая шишка развивается на стороне ступни ниже сустава пальца ноги из-за смещения.
Сапоги вызывают боль, раздражение и припухлость в основании и на боковой поверхности сустава.Мозоли и толстая кожа могут образоваться под первым и вторым пальцами.
Причиной воспаления может быть артрит, длительное время стояния и неправильная посадка обуви. Наследственная костная структура стопы также может играть роль, особенно если у вас плоскостопие.
Вы можете носить специальные прокладки или ортопедические вставки для обуви, чтобы обеспечить поддержку и амортизацию. Ношение шипов на ночь может помочь выровнять пальцы. Чтобы уменьшить давление, ваш врач может использовать прокладку и ленту, чтобы выровнять ногу.
Вы можете принимать нестероидные противовоспалительные препараты (НПВП), такие как ибупрофен или аспирин, чтобы уменьшить боль. Природные противовоспалительные средства включают имбирь, рыбий жир и куркумин.
Выполняйте упражнения на растяжку для гибкости суставов и обледенения пораженного участка в течение 20 минут, особенно до и после тренировок. Иногда требуется хирургическое вмешательство, чтобы удалить удар и переместить кость.
Вросшие ногти, скорее всего, повлияют на ваш большой палец. Они возникают, когда края или углы вашего ногтя врастают в кожу на стороне ногтя.Это вызывает боль, отек и нежность, особенно когда вы оказываете давление на носок.
Вросшие ногти на ногах имеют много причин, в том числе проблемы с гигиеной стопы, травмы и давление обуви. Действия, которые заставляют вас надавливать на ноги в течение длительных периодов, такие как балет, футбол и футбол, могут повысить вероятность вросшего ногтя на ногах.
Некоторые люди генетически склонны к вросшим ногтям, как и люди с нерегулярными, изогнутыми ногтями на ногах.
Разрежьте ногти на ногах прямо, чтобы они не попали в кожу.Уменьшите давление на пальцы ног, надев удобную обувь. Немедленно обратитесь к врачу, если у вас появятся такие признаки инфекции, как гной, тепло или покраснение.
Домашние средства для вросших ногтей на ногах включают замачивание ног в теплой воде несколько раз в день. Используйте ватный тампон, смоченный в оливковом масле, чтобы аккуратно оттолкнуть кожу от ногтя.
Обезболивающие, такие как ацетаминофен и ибупрофен, также могут помочь. Вы можете использовать актуальные стероидные кремы или антибиотики, чтобы предотвратить инфекцию.В тяжелых случаях может потребоваться операция.
Дерновой палец – это растяжение связок, которое влияет на мягкие ткани и связки в основании сустава большого пальца.
Дерновина вызывает отек, обесцвечивание и резкую боль, которая ограничивает подвижность. Это вызвано слишком большим напряжением на ноге при сгибании.
Это либо результат силы, которая ощущается сразу, либо повторяющаяся травма, которая постепенно развивается со временем.
Торфянок можно лечить с помощью НПВП или инъекций кортикостероидов для облегчения боли и воспаления.Ваш врач может дать вам растяжки для увеличения силы и подвижности, или вас могут направить к физиотерапевту.
Носите обувь с надлежащими опорами или вставками для предотвращения будущих травм.
Как можно больше отдыхайте. Ледяная нога несколько раз в день. Приятель заклеит пораженный палец, используйте подушки для обуви или наденьте компрессионную повязку. Могут понадобиться костыли или ходьба. Хирургия может быть необходима в тяжелых случаях.
Артрит – это дегенерация хряща, который смягчает кости и суставы.Это обычно затрагивает большой палец ноги, который известен как hallux hardusus.
Симптомы включают боль, отек и скованность, особенно при ходьбе или стоянии.
Артрит пальца ноги может быть вызван плохим выравниванием стопы, а также общим износом хряща.
Уменьшите боль и воспаление, надев туфли с жесткой подошвой или те, которые сгибаются в суставе большого пальца. Вы можете принимать НПВП или делать инъекции кортикостероидов, чтобы уменьшить боль и воспаление. Физическая терапия или растяжение могут быть полезными.Операция необходима в крайних случаях.
Сезамоидит – это воспалительное заболевание стопы, которое поражает две крошечные кости под суставом большого пальца. Они известны как сесамоиды, которые представляют собой кости, заключенные в сухожилия. Это также влияет на сухожилия и окружающие ткани, что затрудняет выпрямление или сгибание пальца ноги.
Симптомы включают в себя:
Сезамоидит возникает из-за острой травмы или чрезмерного использования.
Его можно лечить, приклеив поврежденный палец ноги так, чтобы он наклонился вниз.Ортопедические устройства или подушки для обуви также могут помочь. Костыли или ходьба могут снять давление, если необходима полная иммобилизация.
Ваш врач может порекомендовать НПВП или кортикостероидные инъекции для облегчения боли и воспаления. Иногда требуется операция, особенно если есть переломы к сесамоидам.
Подагра – это нарушение обмена веществ, которое обычно поражает сустав большого пальца. Медицинский термин для этого – подагра.
Подагра является формой артрита, вызванного накоплением мочевой кислоты в крови, которая кристаллизуется и накапливается в суставах.Это может быть связано с диетой и образом жизни, а также с определенными заболеваниями. Такие лекарства, как диуретики и циклоспорин, могут увеличить риск подагры.
Симптомы включают сильную боль, отечность и болезненность в области большого пальца сустава. Область может быть воспаленной, горячей и выглядеть красной. Иногда симптомы внезапные и сильные, особенно ночью.
Принимайте НПВП, чтобы облегчить боль и воспаление. Ваш врач может назначить дополнительные специальные лекарства для лечения отложения мочевой кислоты и производства стероидов.
Чтобы уменьшить накопление мочевой кислоты, соблюдайте здоровую диету, которая включает в себя много овощей, цельного зерна и клетчатки. Сократите потребление красного мяса и морепродуктов. Избегайте напитков, содержащих алкоголь или сахар, и увеличьте потребление воды.
Растяжение связанного или сломанного пальца ноги – частые причины травм пальца ноги. Повреждение связки приводит к растяжению связок, тогда как сломанный палец влияет на саму кость.
Если вы растянете палец, вы можете испытывать боль вокруг всего пальца. Это может сопровождаться синяками, отеками и нежностью.Вы можете испытывать затруднения при движении пальца.
Симптомы сломанного пальца ноги включают:
- пульсирующая боль
- синяк
- опухоль
Один из признаков перелома пальца заключается в том, что он вывихнут и выпирает под странным углом. Боль будет настолько сильной, что будет трудно положить любой вес на ногу. Вы будете чувствовать эту боль в точной области перелома, в отличие от боли от напряжения, которое вы будете чувствовать по всей пораженной области.
Обе травмы вызваны травмой или гиперэкстензией на пальце ноги и заживают в течение нескольких недель.Лечение может включать в себя шинирование или прикосновение приятеля к пальцу ноги.
Отдыхайте как можно больше и избегайте давления на ногу. Носите обувь с подкладкой или жесткой подошвой для защиты и поддержки. Применяйте холодный компресс несколько раз в день и принимайте НПВП для облегчения боли и воспаления.
Сильно сломанные пальцы могут потребовать ходьбу или хирургическое вмешательство.
Естественные варианты обезболивания включают:
- куркума
- гвоздика
- кора ивы
Иглоукалывание, медитация и массаж являются дополнительными вариантами естественного лечения.Жирные кислоты, такие как омега-3 и гамма-линоленовая кислота (GLA), могут быть полезны при лечении жесткости суставов и боли при артрите.
НПВП и инъекции кортикостероидов часто являются хорошими вариантами боли и воспаления. Вы также можете попробовать горячую и холодную терапию. Просто наносите горячий или холодный компресс на пораженный участок несколько раз в день по 15–20 минут за один раз.
Отдыхайте как можно больше и поднимайте ногу, когда это возможно. Используйте компрессионный бандаж, если это уместно.
Боль в больших пальцах – это то, на что следует обращать внимание, лечить и контролировать соответственно.
Обращайтесь со своим телом с осторожностью и устраняйте любые болезненные или необычные симптомы, как только они возникают. Следите за своим пальцем, даже после того, как он начнет улучшаться, чтобы убедиться, что вы заживаете правильно.
Поговорите с врачом, если боль в ногах мешает вашей повседневной деятельности или со временем ухудшается. Ваш врач может помочь вам выбрать оптимальный план лечения.
















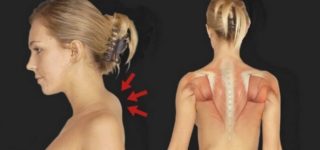
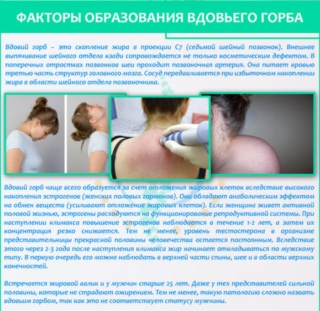 Ранее считалось, что употребление соленой пищи вызывает отложение солей на позвонках. Изучив проблему, ученые пришли к выводу, что основной причиной является избыток белка, поступающего в организм с продуктами животного происхождения. Он просто не справляется с таким количеством, обмен веществ нарушается. Продукты метаболизма белка выводятся через почки – иногда мочевыделительная система недостаточно хорошо выполняет свои функции, поэтому соли остаются в организме и почки не страдают.
Ранее считалось, что употребление соленой пищи вызывает отложение солей на позвонках. Изучив проблему, ученые пришли к выводу, что основной причиной является избыток белка, поступающего в организм с продуктами животного происхождения. Он просто не справляется с таким количеством, обмен веществ нарушается. Продукты метаболизма белка выводятся через почки – иногда мочевыделительная система недостаточно хорошо выполняет свои функции, поэтому соли остаются в организме и почки не страдают.
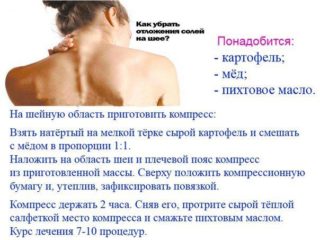 Существуют народные рецепты, которые помогают убрать вдовий горб:
Существуют народные рецепты, которые помогают убрать вдовий горб:

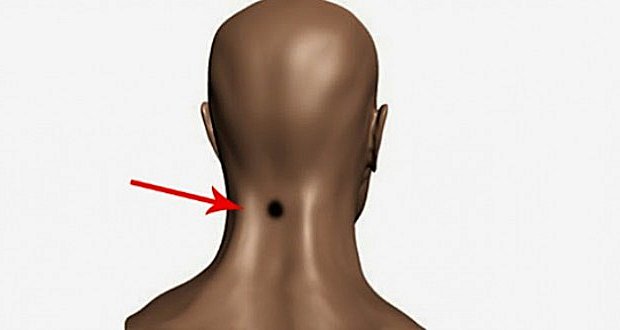
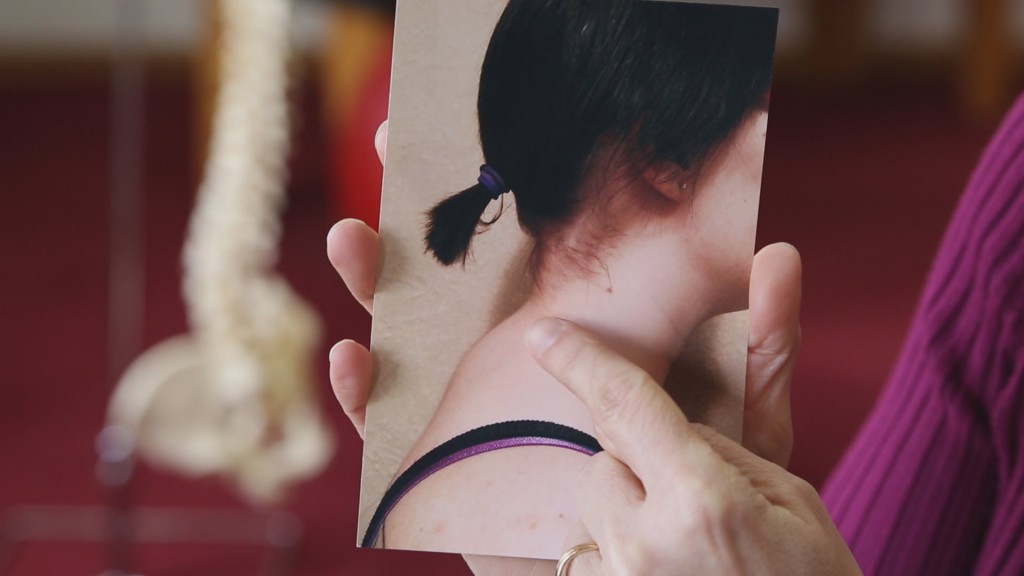






















 Иррадиирущий болевой синдром вызывает определенные трудности при диагностике. Поражение разных органов биологической системы сопровождается многообразными по интенсивности, но однотипными по месту локализации неприятными ощущениями.
Иррадиирущий болевой синдром вызывает определенные трудности при диагностике. Поражение разных органов биологической системы сопровождается многообразными по интенсивности, но однотипными по месту локализации неприятными ощущениями. Научного объяснения отличия разных видов боли не существует. Но любой человек на подсознательном уровне определит, какую боль чувствует.
Научного объяснения отличия разных видов боли не существует. Но любой человек на подсознательном уровне определит, какую боль чувствует. Воспаление нижних дыхательных путей по причине острой вирусной инфекции часто сопровождается болезненностью в грудной клетке. Помимо болевых ощущений пациент получает кашель, хриплый и лающий голос, высокую температуру.
Воспаление нижних дыхательных путей по причине острой вирусной инфекции часто сопровождается болезненностью в грудной клетке. Помимо болевых ощущений пациент получает кашель, хриплый и лающий голос, высокую температуру. Патологии пищевода – одна из наиболее часто встречающихся причин боли, которая чувствуется в районе груди. Желудок также может являться локализацией таких болевых ощущений.
Патологии пищевода – одна из наиболее часто встречающихся причин боли, которая чувствуется в районе груди. Желудок также может являться локализацией таких болевых ощущений. Срочная помощь квалифицированного специалиста необходима:
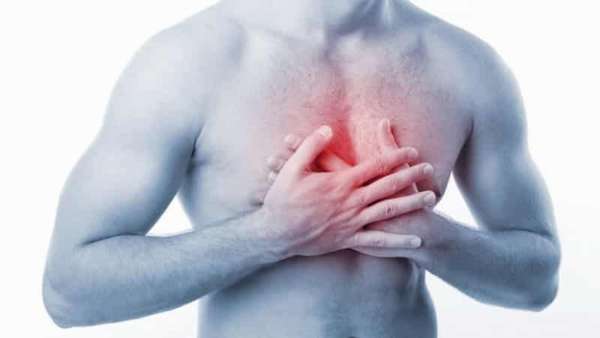
Срочная помощь квалифицированного специалиста необходима: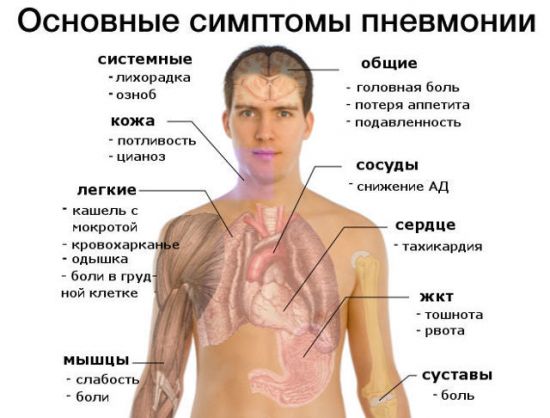




 [7], [8], [9], [10], [11], [12], [13], [14], [15], [16]
[7], [8], [9], [10], [11], [12], [13], [14], [15], [16]
 Массаж- один из методов профилактики отложения солей
Массаж- один из методов профилактики отложения солей
 Избавиться от солевых наростов и их последствий поможет комплексная консервативная терапия. Курс подбирается с учетом причины, вызвавшей образование отложений.
Избавиться от солевых наростов и их последствий поможет комплексная консервативная терапия. Курс подбирается с учетом причины, вызвавшей образование отложений.

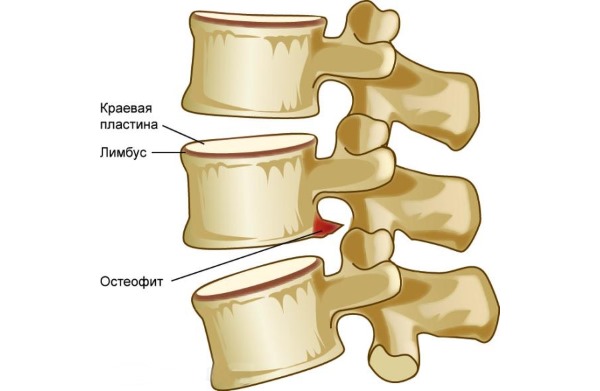
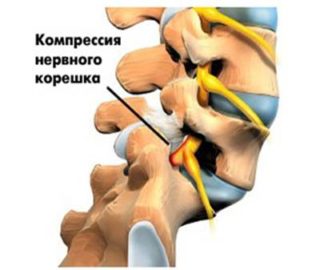 Изменения в шейном отделе приводят к компрессии нервных корешков и кровеносных сосудов. Хроническое сдавливание приводит к неврологическим нарушениям. Кроме болевого синдрома наросты провоцируют:
Изменения в шейном отделе приводят к компрессии нервных корешков и кровеносных сосудов. Хроническое сдавливание приводит к неврологическим нарушениям. Кроме болевого синдрома наросты провоцируют:

 Борьба в основном ориентирована на облегчение болезненных симптомов, так как устранить первопричину остеохондроза практически невозможно. Стратегия борьбы с проблемой, локализованной в позвоночнике, предполагает назначение препаратов, содержащих глюкозамин, коллаген. Также назначается курс физиотерапевтических процедур, лечебную физкультуру, методы мануальной терапии, специальную диету и лечебный массаж. Ошибочно полагать, что во время массажа разбиваются соли. Положительный эффект от массажа наблюдается только за счет улучшения кровоснабжения мышц. Они расслабляются, и боль утихает. При работе больным рекомендуют пользоваться поясами, поддерживающими позвоночник.
Борьба в основном ориентирована на облегчение болезненных симптомов, так как устранить первопричину остеохондроза практически невозможно. Стратегия борьбы с проблемой, локализованной в позвоночнике, предполагает назначение препаратов, содержащих глюкозамин, коллаген. Также назначается курс физиотерапевтических процедур, лечебную физкультуру, методы мануальной терапии, специальную диету и лечебный массаж. Ошибочно полагать, что во время массажа разбиваются соли. Положительный эффект от массажа наблюдается только за счет улучшения кровоснабжения мышц. Они расслабляются, и боль утихает. При работе больным рекомендуют пользоваться поясами, поддерживающими позвоночник.


 Перед лечением межребеной невралгии народными средствами необходимо получить разрешение лечащего врача. Такие ограничения обусловлены фармацевтической несовместимостью некоторых лекарственных трав с активными веществам медикаментов.
Перед лечением межребеной невралгии народными средствами необходимо получить разрешение лечащего врача. Такие ограничения обусловлены фармацевтической несовместимостью некоторых лекарственных трав с активными веществам медикаментов. Невралгия у большинства пациентов протекает с чередованием периодов ремиссии и обострения. В последнем случае не рекомендуется прибегать к нетрадиционной медицине, потому как народные средства могут навредить организму и спровоцировать развитие осложнений.
Невралгия у большинства пациентов протекает с чередованием периодов ремиссии и обострения. В последнем случае не рекомендуется прибегать к нетрадиционной медицине, потому как народные средства могут навредить организму и спровоцировать развитие осложнений.


 Для устранения боли при межреберной невралгии можно ставить горчичники. Допускается приобретение средства на пористой бумаге в аптеке или самостоятельное приготовление.
Для устранения боли при межреберной невралгии можно ставить горчичники. Допускается приобретение средства на пористой бумаге в аптеке или самостоятельное приготовление. Аппликатор Кузнецова помогает улучшить микроциркуляцию тканей. Благодаря усиленному кровоснабжению нервные окончания начинают регенерироваться.
Аппликатор Кузнецова помогает улучшить микроциркуляцию тканей. Благодаря усиленному кровоснабжению нервные окончания начинают регенерироваться. Существуют следующие противопоказания к походу в баню при наличии межреберной невралгии:
Существуют следующие противопоказания к походу в баню при наличии межреберной невралгии: При использовании народных средств категорически запрещается самостоятельно останавливать прием медикаментов или физиолечение. Методы нетрадиционной медицины применяют на практике как вспомогательную терапию для облегчения симптомов межреберной невралгии.
При использовании народных средств категорически запрещается самостоятельно останавливать прием медикаментов или физиолечение. Методы нетрадиционной медицины применяют на практике как вспомогательную терапию для облегчения симптомов межреберной невралгии.
 Межреберная невралгия лечение в домашних условиях подразумевает под собой комплексный подход к решению проблемы. Для установки диагноза изначально нужно определить причину возникновения болезненных ощущенных в области груди и ребрах. Именно поэтому нужно посетить невролога для проведения осмотра и постановки диагноза.
Межреберная невралгия лечение в домашних условиях подразумевает под собой комплексный подход к решению проблемы. Для установки диагноза изначально нужно определить причину возникновения болезненных ощущенных в области груди и ребрах. Именно поэтому нужно посетить невролога для проведения осмотра и постановки диагноза.


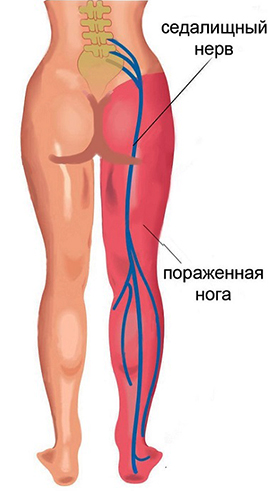
































 Если появились первые симптомы, не затягивайте с лечением
Если появились первые симптомы, не затягивайте с лечением Народные рецепты помогут улучшить ваше состояние
Народные рецепты помогут улучшить ваше состояние Врач посоветует лучшие физиотерапевтические процедуры
Врач посоветует лучшие физиотерапевтические процедуры








 Фото: pixabay.com
Фото: pixabay.com
 Иллюстративный снимок. Фото: Дарья Бурякина, TUT.BY
Иллюстративный снимок. Фото: Дарья Бурякина, TUT.BY
 Фото: Anupam Mahapatra, unsplash.com
Фото: Anupam Mahapatra, unsplash.com












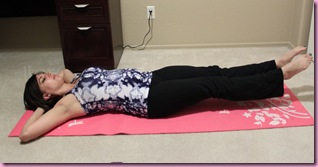

















 Вирус и черви – это вредоносные программы, которые проникают на наши компьютеры через компакт-диски, перьевые накопители, вложения электронной почты и файлы, которые мы загружаем из Интернета. У обоих есть некоторые сходства и различия. Одно из основных отличий заключается в том, что черви не требуют вмешательства человека для репликации, в то время как вирусы реплицируются, как только пользователь запускает зараженный файл.
Вирус и черви – это вредоносные программы, которые проникают на наши компьютеры через компакт-диски, перьевые накопители, вложения электронной почты и файлы, которые мы загружаем из Интернета. У обоих есть некоторые сходства и различия. Одно из основных отличий заключается в том, что черви не требуют вмешательства человека для репликации, в то время как вирусы реплицируются, как только пользователь запускает зараженный файл. Трехмерное изображение норовируса
Трехмерное изображение норовируса Трехмерное изображение ротавируса
Трехмерное изображение ротавируса