Юношеский полиартрит серонегативный – Серонегативный ревматоидный артрит: что это такое и можно ли вылечить, лечение, юношеский полиартрит серонегативный | Ревматолог
Серонегативный ревматоидный артрит, юношеский полиартрит
Как лечит ревматоидный полиартрит
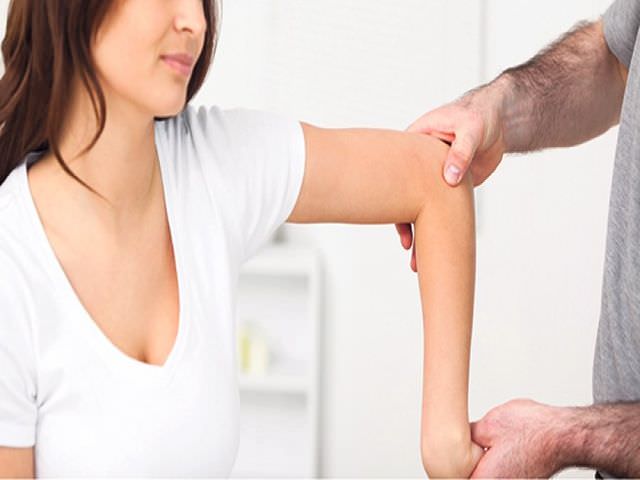
Диагностикой и лечением серонегативного артрита занимается врач-ревматолог. Терапия подбирается индивидуально на основе данных дополнительного обследования.
Серонегативный артрит – заболевание из категории аутоимунных. Это значит, что при данной патологии иммунная система самостоятельно вырабатывает особые антитела, которые организм воспринимает, как «чужеродные». Они и поражают суставы, вызывая воспалительный процесс в суставной оболочке, который постепенно приводит к их полному разрушению.
Официальная медицина выделяет две основные формы артрита:
- серонегативную — довольно часто называют «классическим артритом»;
- серопозитивную — главной отличительной особенностью является отсутствие в крови такого важного диагностического критерия как ревматоидный фактор. Внешне протекает точно также как и позитивный.
Заболевание разделяют также по количеству пораженных суставов:
- Если говорить о серонегативном артрите, то нужно понимать что происходит поражение отдельного сустава. Чаще всего страдают наиболее крупные (тазобедренный, коленный и т.п.).
- Если речь идет про серонегативный полиартрит, то имеют место быть множественные поражения. Например, полиартрит суставов пальцев рук.
В зависимости от темпов развития, патология может быть:
- очень ранняя – продолжительностью от 1 до 6 месяцев;
- ранняя – от 6 месяцев до 1 года;
- развернутая – более 12 месяцев при выраженной артритной симптоматике;
- поздняя – длится более 2 лет и сопровождается выраженными деструктивными изменениями в суставах, прочими осложнениями.
Серонегативный артрит по классификации МКБ делится на:
- болезнь Стилла у взрослых – М06.1;
- бурсит – М06.2;
- ревматоидный узелок – М06.3;
- воспалительная полиартропатия – М06.4;
- другие уточненные РА – М06.8;
- серонегативный РА неуточненный – М06.9.
Серонегативный артрит отличается от других видов ревматоидного артрита (РА) тем, что в сыворотке крови и суставном экссудате не наблюдается ревматоидного фактора (аутоантител). Они вырабатываются в околосуставной оболочке. Но как показала практика, их наличие не всегда является обязательным критерием в развитии недуга.
Различают несколько форм серонегативных артритов. Для удобства их разделили на четыре категории:
- К первой категории относится серонегативный РА.
- Ко второй относят болезнь Рейтера, Бехтерева, псориатический артрит и воспалительные болезни кишечника.
- К третьей относится реактивный артрит, вызванный шигеллезной, стрептококковой, сальмонеллезной инфекцией.
- Четвертая категория включает артриты, вызванные эндокринными, гинекологическими и онкологическими болезнями.
Все вышеперечисленные патологии приводят к воспалению в суставах.
Лечение ревматоидного полиартрита — это достаточно сложный процесс, который требует как использования современных методов лечения, так и индивидуального подхода к пациентам. На данный момент известны три направления лечения этого заболевания:
- медикаментозное лечение;
- немедикаментозное лечение;
- восстановительный период.
Поскольку данное заболевание имеет аутоиммунное происхождение, то его дальнейшее развитие можно остановить только двумя способами:
- подавить активность иммунитета;
- блокировать выработку медиаторов воспаления.
В первую очередь больному назначают базисные противовоспалительные средства и глюкокортикостероиды. Для подавления синтеза медиаторов воспаления назначают нестероидные противовоспалительные препараты из группы НПВП.
Подавление иммунной активности (иммуносупрессия) — это первостепенная задача при лечении ревматоидного артрита. Контролировать иммуносупрессию очень сложно, этот процесс требует больших усилий. Поэтому препараты данной группы используют для снижения клинических проявлений патологического процесса.
Иммунодепрессанты
Эти препараты необходимы для подавления выработки патологических клеток, которые вырабатываются нашим иммунитетом. В эту группу лекарственных средств входит:
- лефлуномид;
- метотрексат;
- циклоспорин;
- хлорбутин;
- циклофосфан.
Лекарства солей золота
Препараты этой группы обладают высокой эффективностью на начальных стадиях развития недуга, особенно при серопозитивном полиартрите. Из этой серии используют следующие препараты:
- ауранофин;
- натрий ауротиомалат;
- тауредон.
Глюкокортикостероиды
Препараты этой группы способны не только быстро и эффективно устранять воспаление суставов, но и влиять на подавление иммунной активности клеток. Эффект от применения этих препаратов можно ощутить спустя несколько часов после внутривенного введения. Дополнительно к глюкокортикостероидам назначают цитостатики для большой эффективности первых.
Антималярийные препараты
Антибактериальные препараты
Для уничтожения патогенных бактерий используют сульфаниламиды:
- сульфасалазин;
- салазопиридазин.
Помимо вышеназванных направлений в лечении ревматоидного артрита будут применяться препараты для предотвращения деформации суставов. Они способны подавлять пролиферацию иммунных клеток и предупреждать эрозию костных структур.
Причины
На сегодняшний день однозначного ответа на вопрос, что же является причиной заболевания, не существует. Можно выделить лишь несколько факторов, которые, по мнению ученых, провоцируют появление серонегативной формы артрита:
- Вирус Эпштейна-Барр (инфекционный мононуклеоз).
- Патогенные бактерии.
- Различные вирусы (особенно пара- и ретро- группы).
- Возраст старше 40 лет.
- Наследственная предрасположенность.
- Травмы.
- Хроническое поступление в организм токсинов.
- Частые стрессы.
Как было сказано выше причина, по которой развивается недуг, до конца не ясна. Однако специалисты склоняются к некоторым теориям, которые способны пролить свет на этиологию этого заболевания. Итак, предполагаемые причины развития ревматоидного полиартрита:
- Генетическая предрасположенность. Наличие в генотипе человека антигенов с определенными аминокислотами способствует развитию этого недуга. Эти вещества в организме обуславливают развитие бактериальной инфекции, в ходе которой продуцируются специфические антитела так называемый — рематоидный фактор. При их соединении с белками крови происходит непосредственное влияние на синовиальную оболочку и хрящи некоторых суставов.
- Бактериальная инфекция. Учеными проводились исследования, в результате которых в лимфатических узлах были выявлены стрептококки. Поэтому одной из причин развития недуга может быть постоянная бактериальная инфекция или наличие острых форм ОРЗ, ОРВИ и гриппа.
Помимо этого существуют определенные факторы риска, которые могут послужить точкой отсчета этого заболевания:
- аллергия;
- травмы суставов;
- стресс;
- переохлаждение.
Специалисты также считают, что решающую роль в развитии недуга играет вирус Эпштейна — Бара (вирус герпеса) и стрептококки группы В (GBS). Микробы и вирусы способны имитировать ткани суставов и в течение длительного времени скапливаться в них. Это приводит к реакции со стороны иммунной системы. Большое значение имеет гормональный статус человека, женщины болеют в три раза чаще ревматоидным полиартритом, чем мужчин.
Почему развивается серонегативная артропатия, до сих пор неизвестно. Однако врачи выделяют ряд провоцирующих факторов, которые могут послужить толчком в развитии недуга.


 Недуг поражает крупные суставы рук и ног, а также распространяется на внутренние органы человека и его сосуды
Недуг поражает крупные суставы рук и ног, а также распространяется на внутренние органы человека и его сосудыК таким факторам относятся:
- генетическая предрасположенность;
- травмирование суставов;
- непосильная физическая нагрузка;
- сидячий образ жизни;
- переохлаждение;
- инфекционные заболевания;
- вирус Эпштейна-Барр;
- плохая экология;
- стрессы.
В группе риска находятся пациенты старше 45 лет и подростки.
Болезнь протекает поэтапно, выделяют следующие этапы развития:
- Начальная степень характеризуется небольшой отечностью и болезненностью. На этом этапе еще не страдают внутренние органы. Жалоб у пациента на здоровье нет. Присутствует начальный остеопороз.
- На втором этапе щель между суставными элементами сужается, хрящевая ткань подвергается деформации. Отек становится заметней. Боль усиливается. Усиливается остеопороз.


 Заболевание чаще всего развивается достаточно динамично, для него характерны частые рецидивы
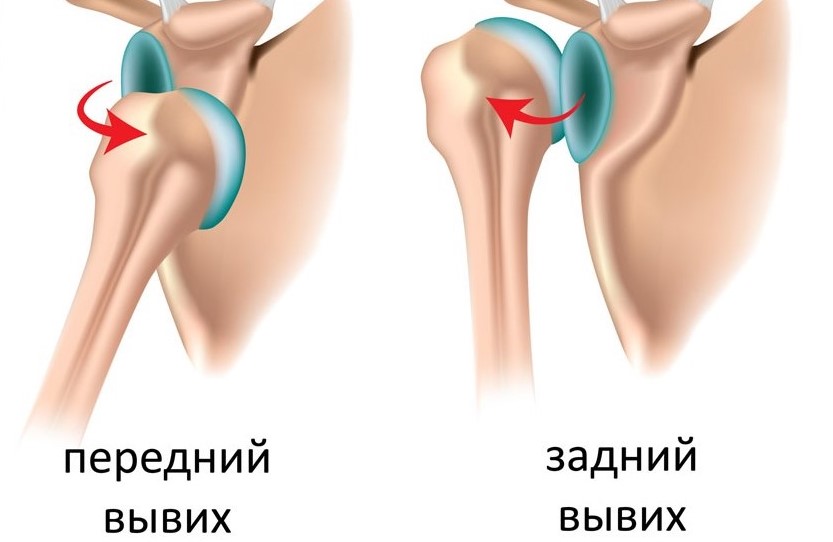
Заболевание чаще всего развивается достаточно динамично, для него характерны частые рецидивы - На третьей стадии недуг активно прогрессирует. Воспаляется околосуставная оболочка. При поражении суставов ног появляются проблемы при ходьбе. Человек начинает хромать. Риск заработать вывих при ходьбе или выполнении физических работ возрастает в разы. Если артрит развивается на кистях рук, то пальцы искривляются в стороны.
- 4 стадия — самая тяжелая. Этому этапу характерно полное исчезновение хрящевой ткани и суставной жидкости. Сустав входит в волокнистую соединительную ткань, что приводит к сращиванию костей.


Диета при ревматоидном артрите суставов по днямТочные причины заболевания до сих пор неизвестны. Но медики считают, что патология имеет инфекционное происхождение, так как лабораторные исследования показывают, что увеличивается количество лейкоцитов и СОЭ (скорость оседания эритроцитов). Считается, что СРНА развивается у пациентов на фоне инфекционного заболевания, которое нарушает функциональность иммунной системы при наличии генетической предрасположенности.
- Генетическая предрасположенность к аутоиммунным нарушениям.
- Плохая экологическая обстановка в регионе, где проживает человек.
- Заболевания, которые провоцируют вирусы (например, вирус паротита, кори, гепатита B, герпеса, Эпштейна-Барр и т. д.).
- Патологии эндокринных желез.
- Травы опорнодвигательного аппарата.
- Аллергические реакции.
- Переохлаждение.
- Солнечный удар.
- Отравления организма.
- Медикаменты, которые вызывают изменения в наследственном материале (цитостатики, некоторые антибиотики и т. д.).
- Частые стрессы и т. д.
Справка. Лактирующие женщины могут снизить вероятность развития серонегативного полиартрита вдвое, если будут кормить младенца грудью от 2 лет и более.
Среди основных причин, которые вызывают недуг, медики выделяют:
- сбои и нарушения в работе эндокринной системы;
- генетическая предрасположенность;
- частые стрессы и повышенная утомляемость;
- переохлаждения;
- проживание в районах с плохой экологией;
- аллергические процессы в организме;
- сбои в работе иммунной системы;
- некоторые вирусные и инфекционные заболевания;
- травмы верхних и нижних конечностей.
В группу риска также попадают люди, которые перешагнули возрастную отметку в 40 лет.
Многочисленные исследования показали, что грудное вскармливание на протяжении 2-х лет примерно в 2 раза снижает риск развития серонегативного артрита или полиартрита у женщин.
Симптомы и стадии
Серонегативный ревматоидный артрит обычно имеет более острое начало, в сравнении с классической формой. Первыми симптомами считаются явления общей интоксикации организма – лихорадка, озноб, слабость, боли в мышцах, увеличение отдельных групп лимфоузлов.
Спустя некоторое время, появляются другие признаки болезни – отек и боль в области суставов, ограничение их подвижности. Как правило, сначала поражается один или два сустава, и в течение полугода патологический процесс распространяется и на другие сочленения.
Серонегативная форма артрита гораздо реже сопровождается такими признаками, как утренняя скованность, для этой патологии более характерны внесуставные симптомы – плевриты, васкулиты, ревматические узелки.

В течении серонегативного ревматоидного артрита выделяют 4 стадии:
- Первая (ранняя) стадия – длится до 6 месяцев, в околосуставных тканях отмечают первичные признаки поражения околосуставных тканей.
- Вторая (ранняя) стадия – первый год болезни, характеризуется прогрессированием дегенеративных явлений в суставе.
- Третья (развернутая) стадия – заболевание длится дольше года, на этом этапе формируются эрозии костной ткани, сустав деформируется.
- Четвертая (поздняя) стадия – болезни более 2 лет, деформации и разрушения максимальны, развивается анкилоз (полная неподвижность) сустава.
Какой врач лечит серонегативную форму артрита?
Диагностикой и лечением серонегативного артрита занимается врач-ревматолог. Терапия подбирается индивидуально на основе данных дополнительного обследования.
Лечение народными средствами
Лечение серонегативного артрита народными средствами не противопоказано. Однако, больной должен понимать, что полностью избавиться от патологии с помощью таких средств вряд ли получится. Именно поэтому не стоит пренебрегать традиционными методами лечения артрита.
Идеальным решением станет внутреннее применение назначенных врачом медикаментов и одновременное использование специальных мазей и растирок домашнего приготовления:
- Настойка из почек сирени. Два стакана цветочных почек залить 1 стаканом водки и дать настояться в темном месте в течение двух недель. После – процедить и втирать в пораженные суставы дважды в день до улучшения состояния.
- Компрессы из моркови. Одну свежею морковь натереть на мелкую терку, добавить 5 капель скипидара и 5 капель растительного масла. Полученную смесь перемешать до однородной консистенции и использовать в виде компресса на больные суставы на ночь в течение 10 дней.
- Морковный компресс можно чередовать с компрессами из алоэ. Для этого смешивают сок алоэ, мед и медицинский спирт в пропорциях 1:2:3. Наносят смесь на марлю и прикладывают к суставам на 30-40 мин.
- Ванночки с чередой. 100 г сухой травы залить 10 л кипятка и оставить на огне на полчаса. После – использовать для ванночек. Больные суставы необходимо держать в отваре не более 15-20 минут.
В случае подобного заболевания больной обязан помнить, что народные средства в лечении серонегативного ревматоидного артрита не заменят аптечных лекарств, поэтому лекарственные препараты применяю внутрь, а народные рецепты используют в изготовлении средств, применяемых местно в виде мазей и растираний. С этой целью применяются почки и цветки сирени, из которых делается настой.
Развитие юношеского серонегативного полиартрита
Юношеский серонегативный артрит выделен в отдельную группу. Заболеванием страдают дети в возрасте от одного года до пятнадцати лет (преимущественно девочки).
Как правило, данная форма артрита у детей возникает внезапно и сразу заявляет о себе острой симптоматикой:
- резким повышением температуры тела;
- припухлостью тканей в области суставов, а также их сильной болезненностью;
- болезненностью конечностей при движениях;
- лимфаденитом;
- мышечной слабостью;
- симптомами общей интоксикации организма.
Первыми оказываются пораженны крупные симметричные суставы (коленные, локтевые и т.п.).


Серонегативный юношеский артрит и полиартрит лечится в стационаре. При этом ребенку показан постельный режим, а также курс медикаментозной терапии.
Как правило, лечение артрита у детей включает:
- прием антигистаминов, а также НПВС;
- витаминных комплексов;
- физиопроцедуры.
Во время ремиссии при артрите ребенку показано санаторно-курортное лечение, массаж, ЛФК.
Хирургическое лечение данной патологии проводится крайне редко, только в тех случаях, когда недуг перешел в запущенную стадию, при которой сустав практически или полностью разрушился.
Важной составляющей профилактики юношеского серонегативного артрита является своевременное выполнение всех прививок согласно прививочному календарю в соответствии с возрастом ребенка.
В отдельную группу выделен о серонегативный юношеский артрит, который поражает детей от 1 года до 15 лет, чаще всего девочек. Заболевание возникает остро, чаще всего с резкого повышения температуры тела, болезненной припухлости в области суставов и общей интоксикации организма.


Препарат “Лоратадин”
В первую очередь юношеский артрит симметрично поражает голеностопные, локтевые, тазобедренные и коленные суставы. Ребенка беспокоит болезненность при движении. Впоследствии отмечается мышечная атрофия, контрактуры, лимфадениты.
Полиартрит серонегативной формы в детском возрасте лечится в условиях стационара с соблюдением постельного режима и проведением медикаментозной терапии. При острой симптоматике юношеский артрит предусматривает прием антигистаминных препаратов (Лоратадин, Эриус и т.д.), а также НПВП (Ибупрофен, Бутадион и т.д.) с одновременным проведением физиопроцедур и витаминотерапии. Оперативное вмешательство проводится только в случае крайней необходимости.
Во время ремиссии ребенку рекомендуется реабилитационный курс санаторно-курортного лечения, гимнастика и массаж. Важно учитывать, что для того, чтобы не развился юношеский артрит необходимо делать все прививки, соответственно возрасту и прививочному календарю.
В чем сложность лечения?
Серонегативный ревматоидный полиартрит лечится гораздо сложнее, чем серопозитивная форма, даже несмотря на то, что в терапии применяют самые современные иммуносупрессивные и противовоспалительные средства. Это связано с тем, что патология обладает устойчивостью к действию медикаментозных препаратов.
Прогноз во многом зависит от своевременности диагностики – чем раньше начато лечение, тем вероятнее приостановить дегенеративный процесс.
Важнейшим условием является постоянный контроль у лечащего врача над ходом лечения, чтобы вовремя внести корректировки. Например, в случае устойчивости заболевания к БПВП специалист комбинирует эти лекарственные препараты со стероидами и нестероидными средствами.
Прогноз
Прогноз для больного при серонегативном артрите зависит от множества факторов:
- степени активности патологии;
- общего состояния здоровья человека;
- остроты процесса;
- возраста больного и т.д.
На первое место выходит своевременность обращения за медицинской помощью. Если обратиться к специалисту на ранней стадии и начать прием специальных противоревматических препаратов, то можно перевести артрит в стадию долгой ремиссии с бессимптомным течением, не допустить разрушение сустава и потерю его двигательной активности.
Профилактика


Специфической профилактики против серонегативного артрита не разработано. Снизить вероятность развития заболевания можно, исключив все провоцирующие факторы, такие как частые травмы, переохлаждения и инфекционные болезни. Прогноз полностью зависит от своевременности диагностики – чем раньше выявлено заболевание и подобрано лечение, тем проще предотвратить серьезные деформации сустава.
Даже в том случае, когда болезнь протекает благополучно со стойкой ремиссией, необходимо регулярно посещать лечащего врача для осмотра и планового обследования. Это нужно, чтобы при необходимости своевременно внести коррективы в терапию.
Основа профилактики серонегативного артрита – здоровое питание. Врачи рекомендуют полноценную и разнообразную еду с потреблением достаточного количества необходимых организму микро и макроэлементов, витаминов.
Немаловажное значение для профилактики имеют:
- поддержание нормальной массы тела;
- сокращение потребления жиров, мяса, сахара и кондитерской продукции, маринадов, консервов;
- увеличение количества потребления свежих овощей и фруктов, зерновых;
- полный отказ от алкоголя и курения;
- дозированные физические нагрузки;
- массаж и специальная гимнастика для суставов;
- постоянно держание верхних и нижних конечностей в тепле.
Как вы уже поняли, серонегативный артрит – болезнь, полностью излечиться от которой невозможно. Однако, в силах больного сделать все возможное, чтобы перевести недуг в стадию ремиссии, остановить прогрессирование и прожить вместе с ней долгую и полноценную жизнь. Для этого важно своевременно обратиться к врачу и следовать его предписаниям.
0 комментариев
Можно ли вылечить
Серонегативная форма ревматоидного артрита плохо поддается лечению, несмотря на то что для устранения этой патологии применяются самые современные препараты в виде иммуносупресантов, а также противовоспалительные и обезболивающие лекарственные средства. Пациент может всю свою оставшуюся жизнь бороться с этой болезнью, причем развитие воспалительного процесса может настолько замедлиться и даже приостановиться, что больные не один десяток лет будут чувствовать себя хорошо и вести привычный полноценный образ жизни.
Важно, чтобы пациенты при первых признаках заболевания обратились к врачу и впоследствии следовали всем его рекомендациям. В некоторых случаях терапия не приносить ожидаемого результата, то врачу приходится прибегать к хирургической помощи. Во время операции больному удаляют все поврежденные части сустава, после чего проводят их замену на искусственные.
Отличия между серонегативными и серопозитивным артритами
Основное отличие серонегативной формы от серопозитивной заключается в том, что в сыворотке крови не наблюдается ревматоидного фактора, который считается основным маркером РА. Воспалительный процесс с негативным показателем протекает более остро. Недуг переносится легче, чем при поражении с положительной отметкой. При своевременно начатом лечении прогноз для пациента благоприятный. Чаще серонегативная форма развивается в крупных суставах, реже страдают пальцы рук.
Основное отличие серонегативного ревматоидного артрита от серопозитивной формы заключается в отсутствии в крови ревмадоидного фактора, являющимся одним из маркеров этого заболевания. Серонегативный артрит начинается более остро, симптомы его выражены более отчетливо, течение воспалительного процесса более легко переноситься больными, а прогноз в результате предпринятого лечения более благоприятен.
Серонегативная форма проявляется поражением только одного сустава, а если воспалительный процесс развивается одновременно в нескольких, то они, как правило, не располагаются симметрично. Поражение чаще развивается в крупных суставах, ног, рук, запястий и в самых редких случаях серонегативный ревматоидный артрит поражает суставы на пальцах.
Препараты
При лечении серонегативного ревматоидного артрита используются четыре основные группы медикаментозных средств, а именно:
- БПВП или базисные противовоспалительные препараты, являющиеся основными в проведении терапии. Чаще всего используются такие из них, как Сульфасалазин, Азатиоприн, Пеницилламид, Циклоспорин, Гидроксихлорохин, Циклофосфамид, соли золота. Препарат в виде Лефлуномида, является иммуннодепрессантом последнего поколения, лечение им отличается комфортностью, так как не требует назначения второго лекарственного средства. К минусам относится снижение иммунитета от его воздействия и риск обострения хронических заболеваний.
- Биологические и синтетические средства в виде Инфликсимаба, Ритуксимаба, Тоцилизумаба.
- НПВС или нестероидные противовоспалительные средства, предназначенные для устранения болевых симптомов, но не способных оказывать влияние на активное течение болезни и ее окончание. Подбираются с учетом индивидуальных показателей в виде Диклофенака, Целекоксиба, Парацетамола, Нимесулида, Мелоксикама.
- Глюкокортикоидные препараты в виде Преднизолона, Дексаметазона, Метипреда, позволяющие быстро получить облегчение и добиться длительного периода ремиссии.
Ввиду того что данная форма артрита является хронической болезнью и ее развитие сопровождается довольно интенсивной болью, вызванной происходящими изменениями в состоянии суставов, то принимать лекарственные нестероидные препараты необходимо длительно, нередко месяцами. Так как длительный прием подобных препаратов, а особенно с содержанием гормонов, повышает риск развития желудочно-кишечного кровотечения, все большая часть специалистов склоняются к использованию селективных НПВС, а именно такому препарату, как Аэртал.
При сильном обострении заболевания больше всего доказал свою эффективность Кетопрофен, способный блокировать ферменты, принимающие участие в синтезе простаноидов и отвечающую за защиту ЖКТ. Нельзя не отметить и такой препарат, как Дексалгин, являющийся одной из форм Кетопрофена с усилением обезболивающих действий, но без увеличения негативного влияния на пищеварительную систему.
Для лечения наиболее часто используется Метотрексат, а также искусственно синтезированные антитела. Также в случае обострения серонегативного ревматоидного артрита используют Мабтеру, препарат в виде инъекций, позволяющий за две процедуры добиться стойкой ремиссии на несколько лет. К сожалению, подобное лечение очень дорогостоящее и чаще проводится посредством квоты.
Лечение Метотрексатом
Так как квоту приходится ждать, то сочетание Метотрексата с Метипредом при лечении серанегативного артрита тоже считается довольно эффективным. С помощью этого метода удается в короткие сроки подавить развитие воспаления и избавиться от боли и скованности во время движения. Благодаря использованию фолиевой кислоты удается избавить больного от многих негативных проявлений в виде побочных эффектов.
Курс лечения Метотрексатом занимает довольно продолжительное время, нередко лечится приходиться всю жизнь. При таком отношении к заболеванию можно ожидать, что воспалительный процесс будет остановлен, а все симптомы заболевания прекратятся.
Препарат не используют при беременности, тяжело протекающих инфекциях, хронических болезнях, при злокачественных новообразованиях, совместно с алкоголем.
Лечение в стационаре
Сразу после выявления патологической ситуации для установления точного диагноза больному рекомендуется пребывание в стационаре. В период пребывания в больничных стенах будут проведены необходимые исследования и назначено нужное лечение. При правильно подобранных препаратах улучшение состояния больного наступает в течение двух недель, а если этого не происходит, то проводят замену лекарственных средств на другие. в случае положительного результата и улучшения состояния больного лечение продолжают в домашних условиях под постоянным наблюдением лечащего врача.
Физиотерапия
Методы физиотерапии применяются для облегчения симптомов заболевания, с их помощью можно во многом облегчить состояние больного и ускорить окончание периодов обострения. В этом качестве применяют лазерную терапию, криотерапию, магнитотерапию, иглоукалывание. Их разрешается проводить в периоды, не сопровождающиеся обострениями с сильной болью.
В периоды ремиссии положительного эффекта можно добиться, использую лечебную физкультуру. Упражнения, предназначенные для больных с артритами, очень легкие, они не должны вызывать перенапряжения суставов, а только препятствовать развитию в них неподвижности. Предусматриваются различные вращательные движения пальцами и кулаками, катанием небольшого мячика в ладонях, махи ногами и руками.
Даже при благоприятном течении заболевания и длительным периодом ремиссии, больные должны находится под контролем врача и ежегодно проходить плановое обследование, необходимое, чтобы иметь представление о развитии болезни.
Юношеский полиартрит, серонегативный. – НЦЗД
Больная К.
Возраст: 14 лет
Диагноз: Юношеский полиартрит, серонегативный.
Длительность болезни 11 лет.
Терапия до назначения инфликсимаба: НПВП, метотрексат (17,5мг/м2 в неделю) несколько лет, сульфосалазин (35мг/кг в сутки), миакальцик, алендронат, хондропротекторы, преднизолон; комбинированная терапия лефлуномидом 20мг/сут и метотрексатом 10мг/м2 в неделю 6 месяцев.
Длительность терапии инфликсимабом — 27 месяцев.
Рис.1. Общий вид больной до терапии Инфликсимабом.
Рис.2. Общий вид больной на фоне терапии Инфликсимабом.
Рис.3. Функциональная способность лучезапястных суставов до терапии Инфликсимабом.
Рис.4. Функциональная способность лучезапястных суставов не фоне терапии Инфликсимабом.
Рис.5. Функциональная способность коленных суставов до терапии Инфликсимабом.
Рис.6. Функциональная способность коленных суставов не фоне терапии Инфликсимабом.
Рис.7. Функциональная способность коленных суставов до терапии Инфликсимабом.
Рис.8. Функциональная способность коленных суставов не фоне терапии Инфликсимабом.
Рис.9. Экссудативно-пролиферативные изменения в лучезапястных суставах и мелких суставах кистей до терапии Инфликсимабом.
Рис.10. На фоне терапии Инфликсимабом экссудативно-пролиферативные изменения в лучезапястных суставах и мелких суставах кистей уменьшились.
Рис.11. Функциональная способность мелких суставов кистей до терапии Инфликсимабом.
Рис.12. Функциональная способность мелких суставов кистей на фоне терапии Инфликсимабом.
Серонегативный ревматоидный полиартрит – лечение, симптомы
Серонегативный ревматоидный полиартрит обладает отличительной особенностью – отсутствие ревматоидного фактора в крови. Заболевание достаточно серьезное и распространено среди 20% больных, которые страдают от ревматоидного полиартрита. Серонегативная модификация болезни поражает довольно серьезно, потому требует немедленного медицинского вмешательства и квалифицированного лечения для получения нужного результата.
Содержание статьи
Особенности развития болезни
При проявлении ревматоидного полиартрита в области сустава начинают активно развиваться ревматоидные факторы. Диагностика позволяет выявить определенные антитела, которые встречаются у пациентов. Это делается в обязательном порядке, чтобы поставить точный и окончательный диагноз.

Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Прочитайте статью, где я рассказал КАК Я ВЫЛЕЧИЛ СУСТАВЫ c помощью четырех растений и советской технологии 83го года

Медицинские исследования и наблюдения утверждают, что ревматоидный фактор имеет значительную роль в формировании узлов, которые располагаются в области суставов или же вокруг них. Полиартрит развивается достаточно быстро, потому необходимо провести диагностику, собрать результаты анализов и определить наличие полиартрита у пациента.
Чтобы своевременно обратиться к специалисту, необходимо знать все характерные проявления серонегативного полиартрита.
Симптомы
Для первой стадии развития болезни этого полиартрита характерны особенные и отличительные признаки, которые дают возможность точно определить и распознать недуг.
Начало данного заболевания можно охарактеризовать достаточно острым проявлением, если сравнивать с серопозитивным ревматоидным полиартритом. Довольно часто недуг начинает активно развиваться с такими симптомами:

- Проявляется сильная лихорадка, которая постоянно сопровождается скачками температуры тела в промежутке в пару градусов.
- На фоне значительной и быстрой потери привычного веса и анемии, повышение температуры значительно усугубляется, начинают увеличиваться воспаленные лимфоузлы, атрофируются мышечные волокна.
В самом начале заболевания может пострадать один или же сразу несколько суставов, что происходит даже в ассиметричном порядке. Сначала происходит острое поражение именно крупных суставов. Очень часто болезнь распространяется именно на коленные суставы.
Потом полиартрит начинает поражать и другие суставы, которые находятся в области стоп и кистей рук. Самыми чувствительными и уязвимыми можно обозначить суставы запястий, а также лучезапястные тонкие области.
Для серонегативной формы полиартрита не так присуща скованность движений по утрам, как другим видам полиартрита. Еще одна характерная и отличительная черта этой болезни – полное отсутствие ревматоидных узелков под кожным покровом. Распространенным проявлением недуга считают увеличение периферических лимфоузлов. Другие опасный признаки в виде васкулита встречаются среди пациентов очень редко.
Необходимо четко обозначить все признаки серонегативного серьезного полиартрита, которые должны насторожить больного:
- Поражение практически всех крупных суставов ассиметричного характера, а также последующее развитие симметричного болезненного полиартрита.
- Активное развитие поражения суставов в области таза.
- Поражение запястий, что сопровождается явной стремительной деструкцией и последующим нарушением в функционировании – полиартрит пальцев на руках.
- Серьезное поражение почек.
- Локтевые и коленные суставы начинают плохо и неполноценно двигаться.
- Признаки вне суставов, которые проявляются поражением мышц и значительным увеличением лимфатических узлов.
Все эти симптомы свидетельствуют о том, что пора обратиться к специалисту за диагностикой и последующим подбором актуального лечения.
Диагностика
Серонегативный ревматоидный полиартрит необходимо тщательно диагностировать, чтобы не спутать с другой проблемой суставов. Основная особенность диагностики – проверка крови латекс-тестом, чтобы убедиться в отсутствии ревматоидного фактора.

Когда проводится исследование с помощью рентгена, необходимо наблюдать всяческие асимметрические изменения в суставах, что сопровождается неким обездвиживанием в области запястий.

Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Прочитайте статью, где я рассказал КАК Я ВЫЛЕЧИЛ СУСТАВЫ c помощью четырех растений и советской технологии 83го года
Проводится анализ крови, который указывает на достаточно высокое значение СОЭ, высокие показатели, подтверждающие наличие воспалительного процесса.
Лечение
Чтобы эффективно и достаточно быстро вылечить серонегативный полиартрит, надо использовать специальные базисные препараты, а также разные иммуносупрессанты. Но все же такие медикаменты не дают очень быстрого результата, потому что болезнь не поддается легкой терапии.
Очень часто такая проблема значительно осложняется и вторичными проявлениями – нарушение в белковом обмене. Когда подбирается правильная схема лечения, надо учитывать также и повышенную вероятность того, что могут возникнуть побочные эффекты, которые могут быть вызваны использованием Д-пеницилламина.
Стоит в обязательном порядке отметить, что подобранная схема лечения полиартрита достаточно похожа на методы, которые используются для правильного лечения других типов ревматоидного недуга суставов.
Если терапия не дает должного эффекта, необходимо своевременно скорректировать ее, чтобы не спровоцировать никаких осложнений и проблем с суставами, которые и так поражены недугом, ослаблены и постепенно разрушаются. Специалист всегда учитывает состояние больного и индивидуальные особенности течения заболевания.
История болезни юношеский серонегативный полиартрит
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…Читать далее »
Ревматоидный артрит является одним из самых опасных заболеваний, которые могут поразить организм человека. Развитие недуга сопровождается нарушением работоспособности преимущественно мелких суставов, а также внутренних органов. Ученные до сих пор точно не определили ни причину, ни процесс распространения болезни. Известно лишь одно — недуг имеет не одну разновидность. И самое губительное влияние на организм человека способен оказать серопозитивный ревматоидный артрит. Вовремя начать лечение помогут знания об таком отклонении от нормы организма человека.
Что это такое
Чтобы разобраться с разновидностью болезни, необходимо сначала определится с самим недугом. Так, ревматоидный артрит является системным заболеванием, которое поражает соединительную ткань, преимущество в мелких суставах — пальцах рук, ног, кистей, лодыжек, голеностопа — и сопровождается воспалением в суставах.
В свою очередь, при серопозитивном ревматоидном артрите принимает участие еще и ревматоидный фактор — белок, который вырабатывается иммунной системой, ошибочно принимающий клетки организма за чужеродные тела. Такое ошибочное мнение оборачивается тотальным геноцидом собственных тканей.
Противоположностью серопозитивного артрита является серонегативный недуг — когда в крови отсутствует ревматоидный фактор. Важно отличать два этих понятия, так как для каждого из них предусмотрено свое уникальное лечение.
Внутрисуставные симптомы
Только развернутая история болезни одного из пациентов позволяет врачам собрать данные, на основании которых были выделены основные симптомы. Так, более ранняя стадия недуга может выявить себя наличием скованности во всем теле по утрам, которая обычно пропадает к обеду. Это связано с воспалением околосуставной сумки. Отсюда вытекает второй симптом начальной стадии — припухлость, покраснения вокруг суставов, особенно мелких, а также наличие болевых ощущений.
Более поздняя стадия, о которой нам говорит история болезни, сопровождается тем, что внутри сочленений начинает образовываться грануляционная ткань — паннус, которая прорастает внутрь хряща, тем самым разрушая его. Существенно снижается активность суставов — пальцы рук, кисти могут изгибаться под невообразимым углом, вывихнуть такое сочленение довольно просто.
На рентгеновских снимках различают 4 степени разрушения сустава:
- Остеопороз вокруг сустава — снижение плотности костей из-за нарушенного питания тканей.
- Полиартрит сопровождается сужением суставной щели.
- Разрушение костей.
- При последней степени развития, активность сустава резко падает, либо вовсе исчезает, что происходит по причине зарастания сочленения костной тканью.
Помимо этого, история болезни рассказала ученым, что нарушения затрагивают и внутренние органы,
Внесуставные изменения
Полиартрит следующей стадии, как говорит история болезни, сопровождается появлением ревматоидных узелков — небольших шаровидных подкожных образований, которые обычно безболезненны на ощупь. Кроме того, активность недуга достигает такой степени, что начинает разрушать соединительную ткань во всем организме, деструктивные процессы затрагивают кровеносные сосуды и внутренние органы.
На более запущенной степени, полиартрит, как серонегативный, так и позитивный, обнаруживает себя наличием заболеваний во внутренних органах:
- В легких развивается плеврит, альвеолит, появляется одышка и проблемы с дыханием.
- Активность недуга затрагивает все слои сердечной мышцы.
- Появляются боли в желудке, которые вызвал сам полиартрит, либо же из-за чре
Серонегативный ревматоидный артрит: что это такое и можно ли вылечить, лечение, юношеский полиартрит серонегативный | Ревматолог
Ревматоидный артрит – заболевание аутоиммунного характера, вызывающее разрушение соединительных и внутрисуставных тканей опорно-двигательного аппарата. Сбой в иммунной системе – главная причина развития этого недуга.
Специфическая черта болезни связана с тем, что организм начинает бороться со своими собственными тканями, уничтожая их, вместо того, чтобы защищать. Существует серонегативная и серопозитивная форма этого заболевания.
Что такое серонегативный ревматоидный артрит
У человека больного ревматоидным артритом в сыворотке крови должен присутствовать специфический маркер заболевания – ревматоидный фактор.
Он говорит о том, что организм этого человека вырабатывает антитела – защитные белки, которые атакуют свои же собственные ткани. Наличие ревматоидного фактора позволяет диагностировать заболевание и его форму. В этом случае речь идет о серопозитивной форме артрита.

Серонегативный ревматоидный артрит – что это такое? Отличительной чертой этой формы заболевания является отсутствие в сыворотке крови ревматоидного фактора. Это значительно затрудняет медицинскую диагностику, кроме того болезнь протекает не так ярко по своим симптоматическим проявлениям и долгое время прогрессирует в скрытой форме.
Серонегативный ревматоидный полиартрит – вариант осложнения данного заболевания, которое сопровождается воспалением синовиальной оболочки сустава.
Его характерной чертой является симметричное поражение сразу нескольких суставов, наличие ревматоидных узлов и аутоантител в крови.
Юношеский полиартрит (серонегативный) – это разновидность артрита, выделенная в отдельную группу, так как развитие заболевания наблюдается у детей, чаще всего у девочек, в возрасте от 1 года до 15 лет. Данный вид заболевания отличается острым началом: резкое повышение температуры, отек в области суставов и интоксикация организма. Требуется госпитализация ребенка и срочное медикаментозное лечение.
Стадии заболевания
Стадии болезни хорошо визуализируются при помощи рентгенографии:
- Первая стадия – начальная. На этой стадии диагностируют суставный остеопороз, по причине которого снижается плотность костной ткани. Кости становятся хрупкими, происходит их деминерализация и возрастает риск переломов.
- Вторая стадия – прогрессирование остеопороза, начало сужения суставной щели. Дегенеративные процессы поражают хрящи и ткани.
- Третья стадия – значительное сужение суставной щели, образование эрозий на костной ткани
- Четвертая стадия – запущенное заболевание. На этой стадии суставная щель полностью зарастает, в пораженном суставе возникают дегенеративные и дистрофические изменения, возможно развитие воспалительного процесса вплоть до полной потери подвижности.
Причины заболевания
Среди факторов, воздействующих на появление и развитие заболевания, выделяют следующие:
- наследственность,
- плохие экологические условия,
- вирусные и инфекционные заболевания,
- факторы внешней среды (переохлаждение, механические повреждения опорно-двигательного аппарата),
- аллергические реакции,
- нарушения гормонального фона,
- возрастные изменения.
Симптомы

Серонегативный тип ревматоидного артрита по симптомам схож с его классической формой. Симптоматические проявления менее яркие и начало заболевания протекает не так остро как при серопозитивной форме.
Начинается заболевания с ощущения скованности и дискомфорта в области одного из суставов. Также у больного может быть слегка повышена температура тела, присутствовать чувство слабости и озноб.
В результате прогрессирования заболевания позже проявляются следующие симптомы:
- Увеличение лимфатических узлов.
- Потеря веса.
- Поражение почек.
- Анемия.
- Уменьшение объема мышц (атрофия).
- Нарушение метаболизма.
- Ограничение движений в суставе (контрактура).
- Внесуставные проявления (кожный васкулит, плеврит, перикардит).
Серонегативный ревматоидный артрит поражает изначально один сустав и называется моноартритом. Характерно то, что в первую очередь происходит поражение крупных суставов, например, коленного или тазобедренного, в дальнейшем в патологический процесс будут вовлечены мелкие суставы.
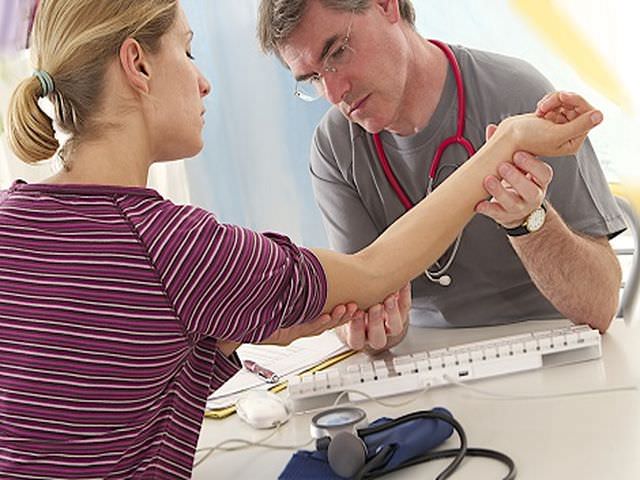
Диагностика
На начальной стадии выявить заболевание особенно трудно. Ревматоидный фактор не присутствует в результатах анализов, а внешние симптомы не имеют ярких проявлений. Несмотря на это, постановка диагноза требует от пациента прохождения следующих лабораторных и диагностических исследований:
- Анализ крови и мочи: в крови могут быть увеличены лейкоциты и высокая скорость оседания эритроцитов (СОЭ), что говорит о протекающем внутри организма воспалительном процессе. Изменения в анализе мочи могут указать на внесуставную форму заболевания с вторичным поражением почек.
- Рентгенография – основной метод подтверждения диагноза и определения стадии текущего заболевания.
Лечение
Можно ли вылечить серонегативный ревматоидный артрит? Прогноз выздоровления при этой форме заболевания благоприятнее, чем при серопозитивной форме ревматоидного артрита.
Лечение серонегативного ревматоидного артрита ничем не отличается от лечения классической формы заболевания. Его эффективность будет зависеть от стадии заболевания, возраста пациента и своевременности назначаемого лечения.
Физиотерапия и ЛФК

В лечении серонегативного реватоидного артрита эффективны следующие физиотерапевтические процедуры:
- лазерная терапия,
- акупунктура,
- иглоукалывание,
- магнитотерапия,
- криотерапия.
Лечебную физкультуру назначают после завершения острой стадии заболевания и полной ликвидации болезненных ощущений. Занятия проходят под руководством инструктора ЛФК.
Показаны специальные физические упражнения, направленные на улучшение подвижности суставов верхних и нижних конечностей:
- Прямой рукой со сжатыми в кулак пальцами выполняют вращательные движения кистью.
- Большой палец касается остальных пальцев на руке.
- Сжатие пальцами рук мячика или эспандера, лежащего в ладони.
- Сгибание и разгибание рук и ног.
- Ходьба на полусогнутых в коленях ногах.
- Приседания и махи ногами.
- Круговые движения плечевыми и тазобедренными суставами.
Медикаменты
Серонегативная форма ревматоидного артрита плохо поддается лечению, поскольку имеет толерантность (устойчивость) воздействую медицинских препаратов. Для контроля эффективности назначенных средств необходимо сдавать анализы и в случае необходимости своевременно заменять препараты, либо комбинировать их друг с другом.

В медикаментозной терапии ревматоидного артрита выделяют 4 группы препаратов:
- Базисные противовоспалительные препараты – основные средства лечения. К ним относятся: метотрексат, соли золота, циклоспорин, циклофосфамид и другие. Достаточно часто лечение одним из препаратов данной группы оказывается малоэффективным и приходится назначать комбинацию двух препаратов в сочетании с нестероидными противовоспалительными средствами и глюкокортикоидами.
- Биологические и синтетические препараты, такие как, ритуксимаб, инфликсимаб, тоцилизумаб. Их недостаток заключается в высокой цене, поэтому данные препараты не получили широкого распространения.
- Нестероидные противовоспалительные средства предназначены для ликвидации болевого синдрома и отека. В эту группу входят: диклофенак, нимосулид, мелоксикам и т.д. Их действие направлено на устранение симптомов, но они не имеют влияния на динамику развития заболевания и скорость выздоровления пациента.
- Глюкокортикоиды показывают наибольшую эффективность за короткий промежуток времени их приема. Достаточно долго держат заболевание в хронической фазе, препятствуя его обострению. Препараты, такие как, преднизолон, дексаметазон, метипред, принимают курсами от одного месяца в форме уколов для внутрисуставного введения.
Народные методы лечения
Вылечить заболевание, используя народные средства в домашних условиях, невозможно. Их лечебный эффект будет направлен исключительно на подавление внешних симптомов и болевых ощущений.
При суставных воспалениях рекомендуют принимать настой чертополоха: траву измельченного растения заливаем пол литром чистой воды, доводим до кипения, варим в течение десяти минут, остужаем и даем настояться пару часов. Полученный настой необходимо пить равными порциями и прикладывать в форме компресса на больные области.

Хорошо помогает от болей в суставах масло из травы зверобоя. Свежие цветы зверобоя заливают подсолнечным маслом и настаивают под крышкой на солнце в течение 7 недель до тех пор, пока они не станут темно-красными. После этого из полученной смеси убирают цветы, а готовым маслом натирают суставы.
Диета
Питание при этом заболевании должно быть скорректировано в сторону увеличения потребления полиненасыщенных жирных кислот (растительное масло, красная рыба), свежих фруктов (за исключением цитрусовых) и овощей. Также рекомендуют употреблять гречневую и перловую крупу.
Ограничивают употребление следующих категорий продуктов: жирное мясо, молочное, сладкое, копченное и маринованное.
Заключение
Полностью вылечить серонегативный ревматоидный артрит, к сожалению, не возможно. Человек, страдающий заболеванием, должен все время контролировать состояние своего здоровья, и не давать болезни переходить в активную фазу. Важным моментом будет являться то, насколько рано было диагностировано заболевание.
Ранняя диагностика позволит избежать разрушения и деформации сустава и сохранит его работоспособность.
Серонегативный артрит
Всё, что Вам нужно знать о серонегативном ревматоидном артрите
При рентгенологическом исследовании можно заметить асимметричность эрозивных изменений суставов с чкрупные суставы поражаются вначале в виде моноартрита асимметрично, но по мере течения болезни развивается симметричный полиартрит;
Какие отличия характеризуют серонегативный вариант коварного ревматоидного артрита?
Ревматоидный фактор принимает участие в формировании подкожных ревматоидных узлов и некоторых прочих внесуставных поражений, присущих другим формам ревматоидного артрита.
Основной отличительной чертой при диагностике, является то что, применяя для исследования реакцию Валера-Роуза или латекс-тест в крови нет проявления ревматоидного фактора.
На начальном этапе развития этого заболевания может поражаться всего один сустав. Также возможно, что поражению подвергнется несколько суставов в ассиметричном порядке. Чаще, поражаются крупные суставы (особенно коленные) по сравнению с другими разновидностями артритов.
Как развивается недуг и его клинические проявления
О воспалительном процессе свидетельствуют возникновение лихорадочного состояния, припухлости и болезненность суставов, интоксикация организма. Сначала болезнь поражает коленные, локтевые, голеностопные, тазобедренные суставы, затем переходит на шейный отдел позвоночника, лучезапястные, челюстные, суставы. Поражение чаще всего носит симметричный порядок. В суставах отмечается скопление экссудата. Ребенок жалуется на боли при движении. Отмечаются мышечные атрофия, гипотонус, контрактуры. Рентгенограмма показывает наличие усиленное новообразование костной ткани со стороны надкостницы с одновременным рассасыванием.
Медицина пока не нашла эффективных методов, в полной мере позволяющих вылечить полиатрит. Современные методы лечения направлены на обезболивание, уменьшение воспалительных процессов, улучшение функции пораженного сустава. В основном эти цели достигаются при помощи применения противовоспалительных препаратов: иммунодепрессантов и цитостатических средств.
поражением глаз;
Самым распространенным симптомом ревматоидного артрита является полиартрит, т.е. множественные воспалительные процессы сразу нескольких суставов. Полиартрит может затронуть кистевой, межпозвоночный, лучезапястный, коленный суставы, суставы стопы и шеи. Как правило, это двустороннее и симметричное поражение. Больные суставы начинают болезненно реагировать на пальпацию, появляются припухлости, развивается тугоподвижность, наблюдается повышение кожной температуры. Если скованность и тугоподвижность суставов проявляется в утренний период и длится более 1 часа, то это практически на 100% говорит о возникновении и развитии процессов, связанных с заболеванием ревматоидным артритом.
5. Внесуставные симптомы дают о себе знать в виде увеличения лимфоузлов и поражения мышечной ткани.
Когда ревматоидный артрит в его серонегативной форме только вступает в свои права, пораженным может оказаться всего один сустав, но может случиться и такое, что будет поражено одновременно несколько суставов, но порядок поражения будет ассиметричен. Поражаются чаще крупные суставы, чаще всего коленные, поэтому следует проверять симптомы артрита коленного сустава.
Серонегативный ревматоидный артрит – такое название носит одна из разновидностей ревматоидного артрита. От прочих недугов-побратимов отличается своими характерными особенностями, а именно: в сыворотке крови больного отсутствует ревматоидный фактор, а, как известно, именно он находится в числе ключевых элементов заболевания.
Особенности недуга
при прогрессировании болезни характерно преимущественное поражение суставов запястья с быстрым развитием деструктивных явлений и значительным нарушением функции;
Особенности серонегативного ревматоидного артрита: клинические проявления
Рентгенологическое исследование показывает эрозивные ассиметричные изменения суставов с ранним, анкилозированием запястных суставов.
При дальнейшем развитии заболевания начинают поражаться суставы кистей рук и стоп, более подвержены поражению суставы запястий, чем межфаланговые и поястничные суставы. Поражение затрагивает и лучезапястные суставы.
В течение нескольких дней сильно увеличиваются лимфатические узлы, печень, селезенка. Диагноз основывается на данных анамнеза и клинической картины. Электрокардиограмма показывает склонность к тахикардии, миокардиодистрофию, анализ крови – анемию, увеличенную СОЭ, лейкоцитоз.
Нестероидные противовоспалительные препараты применяются при терапии больных в острый воспалительный период (боли, опухоли суставов и повышенная температура). НПВП минимизируют воспалительные процессы и уменьшают болевые ощущения. Побочные эффекты НПВП включают в себя расстройства желудочно-кишечного тракта, изжогу, отечность. В некоторых случаях присутствуют признаки поражения почек и печени.
Лечение и его тонкости
остеопорозом .
Многие больные полиартритом отмечают резкую потерю аппетита, сильное похудение, слабость и утомляемость.
6. Развиваясь, недуг неизбежно поражает почки.
pozvonkoff.ru
Серонегативный полиартрит: способы лечения
Когда заболевание получает развитие, то поражаться начинают суставы кистей стоп и рук, а в большинстве случаев поражаются хрупкие суставы запястий. Затрагивает этот необратимый губительный процесс и лучезапястные суставы.
Что такое ревматоидный артрит?
Распространенность у известного как серонегативный ревматоидный артрит недуга довольно высокая, от общего числа болеющих артритом людей этот показатель может достигать 20%.
характерно раннее и гораздо более тяжелое поражение тазобедренных суставов (некроз) ;
При серонегативном ревматоидном артрите отмечается ряд различий в начале и течении болезни. Так, он начинается более остро, чем серопозитивный ревматоидный артрит, причем нередко сопровождается лихорадкой, при которой характерны суточные колебания температуры тела в 3-4 °С; ознобом; заметным увеличением лимфоузлов; потерей массы тела; атрофией мышц и анемией.
Также повышены СОЭ и другие воспалительные показатели.
При серонегативной форме заболевания утренняя скованность бывает реже и имеет менее выраженный характер. Характерно также то, что отсутствуют подкожные ревматоидные узелки и редко возникают висцериты и различные проявления ревматоидного васкулита; часто наблюдаются увеличение периферических лимфатических узлов.
- Лечение при юношеском серонегативном полиартрите необходимо проводить стационарно. Показано строгое соблюдение постельного режима, применение антибиотиков в остром периоде. В основном применяют НПВП (аспирин, бутадион, амидопирин), антигистаминные препараты. Глюкокортикоидные препараты применяются курсами 1-2 недели, в основном прописывают преднизолон.У школьников при остром течении болезни возможно применение индометацина, бруфена, делагила, хлорохина. При юношеском полиартрите (серонегативном) в совокупности с базисной терапией эффективными мерами являются физиотерапевтические процедуры, курсы витаминов, переливание плазмы, алоэ. При ремиссии полезными мерами являются санаторно-курортное лечение, лечебный массаж и гимнастика. По консультации ортопеда возможно хирургическое вмешательство.
- К наиболее часто назначаемым НПВП относятся: аспирин, диклофенак, ибупрофен, индометацин, кетопрофен, мовалис, мелоксикам и т.д.
- Как стало понятно, серонегативный полиартрит является одной из форм ревматоидного артрита.
- Еще одним негативным фактором ревматоидного артрита является большое количество внесуставных проявлений и возникновение различных осложнений. Прогрессирующее развитие заболевания часто характеризуется:
- Серонегативная разновидность коварного ревматоидного артрита намного хуже поддается консервативному лечению, нежели ревматоидный артрит других форм. Но речь идет исключительно о тех случаях, когда лечение проводится иммуносупрессантами и базисными препаратами.
- При описываемом серонегативном ревматоидном артрите практически отсутствует утренняя скованность, которая если и есть, то носит слабовыраженный характер.
- Ревматоидный фактор, о котором шла речь выше, это аутоантитела. Они вырабатываются в течение всего периода, пока человек болен ревматоидным артритом вокруг сустава, вернее, в его синовиальной оболочке.
Ключевые особенности серонегативного ревматоидного полиартрита
рано развивается тугоподвижность локтевых и коленных суставов;В начале развития серонегативного ревматоидного артрита нередко случается, что поражается только один сустав. Также бывает, что поражаются несколько суставов, но в асимметричных участках. Чаще происходит поражение крупных суставов (особенно коленных) по сравнению с серопозитивным ревматоидным артритом.Серонегативня разновидность ревматоидного артрита хуже поддается лечению базисными препаратами, также как и иммуносупрессантами. На много чаще возможен вторичный амилоидоз. Подбирая базисную терапию следует учесть более высокую вероятность развития возможных побочных эффектов от приема D-пеницилламина. В общем плане лечение схоже с другими разновидностями ревматоидного артрита. В дальнейшем мы рассмотрим основные этапы терапии серонегативного артрита.
сначала ассиметрично поражаются крупные суставы в виде моноартрита, но с развитием заболевания развивается симметричный полиартрит;
Специфика диагностирования серонегативного ревматоидного артрита
Для профилактики заболевания большое значение имеет соблюдение графика необходимых прививок, во избежание распространения стрептококковой инфекции необходим правильный уход за ребенком.
Основное значение в лечение ревматоидного артрита имеют кортикостероидные гормональные препараты (преднизолон, гидрокортизон и дексаметазон). Это синтетические аналоги гормонов, продуцируемых надпочечниками. Кортикостероиды могут быть назначены в виде таблеток, мазей и инъекций. Высокий риск возникновения побочных эффектов и их тяжесть диктуют необходимость подбора более низкой дозы, которая одновременно дает больший эффект. Практикуется болюс терапия (введение повышенной дозы через вену). При применении кортикостероидов возникают такие побочные эффекты, как лунообразное лицо, эмоциональная нестабильность, увеличение аппетита, набор веса, растяжки на коже, повышенный рост волос, остеопороз, высокое давление и сахар. Побочные эффекты сводятся к нулю при понижении дозы или прекращении приема лекарственного средства.
Особенности лечения серонегативного полиартрита
Его основной особенностью является отсутствие в сыворотке крови ревматоидного фактора, группы аутоантител, являющихся показателем возникновения заболевания.
ревматоидными узелками;
Одним словом, прежде чем подобрать базисную терапию и начать лечение, важно учитывать тот факт, что велик риск развития опасных побочных эффектов, которые вызывает прием D-пеницилламина.
Для такого недуга гораздо более характерным будет то, что вы не увидите крошечные подкожные узелки, называемые ревматоидными, а также у больного только в исключительных случаях возникают как висцериты, так и разнообразные проявления васкулита ревматоидного.
Как известно, наличие данных антител – вовсе не обязательный критерий для развития и последующего прогрессирования недуга. Вместе с тем, ревматоидный фактор обладает важным значением для диагностического процесса, ведь такое сложное заболевание нуждается в постоянном врачебном контроле, важно подобрать и грамотное лечение (как и любой другой артрит).
внесуставные проявления болезни – выраженные поражения мышц (вплоть до атрофии) , генерализованное увеличение лимфоузлов,
Юношеский полиартрит (серонегативный)
В дальнейшем времени в патологический процесс вовлекаются суставы кистей и стоп, однако суставы запястий поражаются чаще, чем проксимальные межфаланговые, пястно- и плюснефаланговые суставы. Также чаще поражаются лучезапястные суставы.Обязательно обратитесь к врачу, если вас беспокоят боли в суставах!прогрессируя, болезнь преимущественно поражает суставы запястья с быстрым деструктивным действием и серьезными нарушениями функции;
Серонегативный ревматоидный артрит – это разновидность ревматоидного артрита, которая отличается от других видов тем, что в сыворотке крови отсутствует один из ключевых маркеров заболевания – ревматоидный фактор. Распространенность серонегативного ревматоидного артрита довольно высока и составляет примерно около 20% от общего числа заболевших артритом людей.
Серонегативный полиартрит сложнее поддается базисной терапии, чем серопозитивный. Чаще развивается, такой побочный эффект, как вторичный амилоидоз. Необходимо учитывать более высокий риск появления ярко выраженных побочных эффектов при приеме троволола. В остальном лечение серонегативного полиартрит схоже с терапией серопозитивного варианта.
Есть и другое объяснение, что такое ревматоидный фактор. Это иммуноглобулин, который под влиянием вирусов, бактерий или других внутренних факторов воспринимается нашим иммунитетом как чужеродная частица. Организм начинает активно вырабатывать антитела, которые как раз и выявляются в лабораториях. Ревматоидный фактор принимает участие в формировании подкожных ревматоидных узлов и некоторых прочих внесуставных поражений. По всей видимости, этот белок не является необходимым условием ревматоидного артрита, потому как не выявляется у 20% больных, которым и диагностируют серонегативный ревматоидный артрит.
artrozmed.ru
Серонегативный ревматоидный артрит
атрофией мышц;
Но если рассматривать лечение в целом, то его принципы очень схожи с теми же, на основе которых лечится любой ревматоидный артрит. Если вы чувствуете боль в суставах – незамедлительно обратитесь к специалисту, ведь эта боль может сигнализировать о развитии серьезного и неприятного заболевания.
Ключевые отличия серонегативного ревматоидного артрита
1. Сперва болезнь ассиметрично поражает крупные суставы (моноартрит), а впоследствии артрит серонегативный ревматоидный перетекает в симметричный полиартрит.
Согласно медицинским наблюдениям, ревматоидный фактор играет заметную роль во всем процессе образования так называемых ревматоидных узлов, которые могут возникать как в суставной области, так и непосредственно во внесуставных зонах, поражаемых иными разновидностями коварного артрита.
Особенности развития и клинические проявления серонегативного ревматоидного артрита
по мере развития болезни характерно поражение почек.
В то же время при серонегативном ревматоидном артрите утренняя скованность наблюдается реже, и она менее выражена. Что характерно, отсутствуют подкожные ревматоидные узелки. При серонегативном ревматоидном артрите редко возникают висцериты и другие проявления ревматоидного васкулита; чаще увеличиваются периферические лимфатические узлы
”Классные глазки”
свойственно раннее поражение тазобедренных суставов;
Основные характерные особенности серонегативного ревматоидного артрита
-
- Заниматься при ревматоидном артрите самолечением категорически противопоказано. Правильную группу препаратов может назначить только узкоспециализированный врач (ревматолог, а еще лучше именно артролог). Хирургическое вмешательство применяется только при запущенной стадии артрита. Оптимальное лечение включает в себя не только медикаментозное лечение, но и ФЛК, сбалансированную диету, ведение здорового образа жизни. Народная медицина тоже облегчает течение заболевания, но должна применяться только в совокупности с методами традиционной медицины.
- Ревматоидный фактор имеет большое значение в диагностике заболевания, но его отсутствие дает более благоприятные прогнозы в лечении заболевания. При серонегативном полиартрите скованность с утра менее выражена или отсутствует совсем. Не так явно выражена деформация и нарушение функций суставов. Отсутствуют подкожные ревматоидные узлы, болезнь реже осложняется васкулитом и висцеритом, но по мере развития характерно поражение почек.
- васкулитом, выраженным в некрозе кожи, гангрене пальцев и т.д;
- Главным отличием серонегативного полиартрита от других групп ревматоидных артритов являются отрицательные ревмопробы. Это значительно затрудняет постановку диагноза и серонегативный ревматоидный полиартрит легко перепутать с другим заболеванием (например, артрозом). Осложняется ситуация тем, что серонегативный полиартрит довольно-таки распространен и составляет 20% от общего количества ревматоидных артритов. Для того чтобы разобраться в причинах и способах лечения этого заболевания, необходимо иметь хотя бы минимальное представление об общем заболевании под названием ревматоидный артрит.
- 2. Постепенно прогрессируя, недуг достигает суставов запястья, а единственный прогноз в этом случае – серьезные нарушения функций.
Особенности в диагностике серонегативного артрита
Чтобы правильно диагностировать такой сложный артрит как серонегативный ревматоидный, а в дальнейшем составить более-менее адекватный ситуации прогноз и подобрать лечение, важно знать, согласно каким внутренним правилам развивается это заболевание.
Диагностические особенности серонегативного ревматоидного артрита
Течение серонегативного ревматоидного артрита, как правило, – менее тяжелое; а прогноз – более благоприятный, чем при серопозитивной форме. Не так явно выражены деструктивные (эрозивные) изменения и функциональные нарушения суставов, реже отмечается деформация пальцев кистей, не так распространена тугоподвижность.
Особенности лечения серонегативного ревматоидного артрита
Серонегативный ревматоидный артрит отличается от других вариантов ревматоидного артрита отсутствием в сыворотке крови одного из ключевых маркеров болезни – ревматоидного фактора. Серонегативный ревматоидный артрит довольно распространен (около 20% случаев заболевания ревматоидным артритом) .
раннее развитие тугоподвижности коленных и локтевых суставов;
skoraya-03.com
чем отличается ревматоидный артрит от серонигативного артрита?
Так называемый «ревматоидный фактор» – это аутоантитела, которые вырабатываются вокруг сустава (в синовиальной оболочке) во время заболевания ревматоидным артритом. По всей вероятности данные антитела не служат обязательным критерием для развития и дальнейшего прогрессирования болезни, потому как у большинства заболевших людей он не наблюдается. Тем не менее, ревматоидный фактор имеет большое значение в процессе диагностики этого сложного заболевания.
Отдельно хотелось бы упомянуть о серонегативном юношеском полиартрите.
Проявляется серонегативный полиартрит острее, чем серопозитивный. Нередко возникает лихорадка с колебаниями температуры 3-4°C, озноб. Происходит заметное увеличение лимфатических узлов, потеря массы тела, атрофия мышц, анемией. В отличие от серопозитивного артрита, для которого характерны симптомы симметричного полиартрита, серонегативный полиартрит поражает суставы в асимметричном порядке. Первоначально в болезнь начинают вовлекаться крупные суставы, далее патологический процесс переходит на кисти и стопы. Наиболее страдают запястья и лучезапястные суставы.
поражением легочной (плеврит, обструкция верхних дыхательных путей, пневмосклероз) и сердечно-сосудистой системы;
Этиология заболевания ясна не полностью. В основном изменения суставов, носящие патологический характер, вызываются аутоиммунными повреждениями соединительной ткани, но какие процессы в организме запускают иммунные реакции, ученые пока не выяснили. Помимо этого, к факторам риска относят нарушение обмена веществ, переохлаждение и постоянное проживание в регионах с холодным климатом, стрессовые ситуации и перенапряжения, разнообразные травмы, присутствие очагов хронических инфекционных заболеваний.
3. Болезни свойственно поражение тазобедренных суставов на более раннем этапе.
Как начало, так и завершение серонегативной разновидности ревматоидного артрита отличается своими особенностями. Как правило, начальные проявления болезни более острые, чем, например, у людей, которых мучает более редкий вариант ревматоидного артрита – серопозитивный.
Основная отличительная особенность серонегативного ревматоидного артрита – при применении реакции Ваалера-Роуза или латекс-теста в крови не выявляется ревматоидный фактор.
Примерно в течение полугода после начала болезнь генерализируется, в патологический процесс вовлекаются остальные суставы.
Серонегативный ревматоидный артрит: ключевое отличие
проявление внесуставных симптомов в виде выраженного поражения мышц, увеличение лимфоузлов;
Замечено также, что ревматоидный фактор играет роль в формировании ревматоидных узлов находящихся в районе сустава, под кожей, а также других вне суставных поражений, свойственных другим разновидностям артрита.
Чаще заболевание проявляет себя в возрасте 2-4 лет.
Основной отличительной чертой серонегативного полиартрита является то, что реакция Ваалера-Роуза не выявляет ревматоидного фактора. Отсутствует значительное повышение СОЭ и других показателей воспалительного процесса. Характерен более высокий уровень IgA в сравнении с серо позитивным ревматоидным артритом. Асимметрия эрозивных поражений выявляется с помощью рентгенографии. С помощью этого исследования можно выявить несоответствие тяжелых поражений запястных суставов и не сильно выраженных изменений мелких суставов кисти.
неврологическими нарушениями;
Часто факторы предрасположенности к ревматоидному артриту активизируются в юношеский период, когда происходит перестройка физиологических функций и в момент полового созревания. Распространенным явлением является диагностирование заболевания в климактерический или послеродовой период. То есть заболевание начинает активно проявлять себя в момент кардинальной перестройки физиологических функций. Ревматоидный полиартрит обозначает себя сезонными весеннее-осенними обострениями.
4. Очень рано происходит развитие тугоподвижности суставов в локтях и коленях.
Вместе с тем, заболевание может сопровождаться лихорадкой, которая также сопровождает артрит тазобедренного сустава и реактивный артрит у детей. Колебание температуры тела при этом в ряде случаем достигает 3-4 градусов, лимфоузлы заметно увеличиваются, больного мучает озноб, начинается атрофия мышц и в довершение всего – потеря массы тела и анемия, что затрудняет лечение.
При серонегативном ревматоидном артрите также в меньшей степени повышены СОЭ и другие показатели воспаления. Характерен более высокий уровень IgA по сравнению с серопозитивным вариантом ревматоидного артрита.
Характерные особенности развития серонегативного ревматоидного артрита
«Ревматоидный фактор» – суть аутоантитела, которые вырабатываются при ревматоидном артрите вокруг сустава (в синовиальной оболочке) . По всей видимости, эти антитела не являются обязательным условием развития и прогрессирования патологического процесса ревматоидного артрита, потому как у значительной части больных не выявляется (серонегативный ревматоидный артрит) . Ревматоидный фактор, тем не менее, имеет большое диагностическое значение.
развиваясь, болезнь поражает почки
При заболевании серонегативной разновидностью ревматоидного артрита отмечается ряд отличий, как в начале так и в процессе болезни. Начало его происходит более остро, по сравнению с серопозитивным ревматоидным артритом. Часто, заболевание сопровождается лихорадкой, при которой колебание температуры тела может достигать 3-4 гр., явным увеличением лимфоузлов, ознобом, атрофией мышц, потерей массы тела и анемией.
Похожие статьи
Полиартрит с поражением легких – препараты, рекомендации, способы, стадии
Ревматический (ревматоидный) полиартрит: симптомы, лечение препаратами, диагностика (исход)
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…Читать далее »
Ревматоидный полиартрит – системное заболевание соединительной ткани, которая входит в состав суставов. Недуг имеет воспалительную природу и связан с поражением мелких суставов, как и прогрессирующий полиартрит.
Ревматический полиартрит поражает хрящ в суставной сумке. Это заболевание встречается преимущественно у детей (ювенильный).
Почему появляется болезнь
Механизм возникновения ревматоидного полиартрита заключается в появлении на поверхностях сустава эрозии, которая в процессе развития заболевания приводит к деформации и разрушению суставов.
Для того чтобы понять, как выглядит ревматоидный полиартрит и пораженные суставы, можно посмотреть на фото. В настоящий момент этиология болезни до конца еще не изучена. Достоверно известно лишь то, что причины ревматоидного полиартрита – всевозможные влияния патогенетических аутоиммунных изменений.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Повышенный уровень лейкоцитов в крови сигнализирует об инфекционной природе недуга, на это указывает и увеличение показателя СОЭ. В подобных случаях инфекция вызывает иммунные нарушения у людей, имеющих генетическую предрасположенность к болезни.
В организме пациентов, страдающих ревматоидным артритом, отмечается возникновение иммунных комплексов, имеющих способность откладываться в суставных тканях, провоцируя их воспаление и повреждение.
Важно! Исход ревматического полиартрита – инвалидность. Около 70% процентов пациентов по данным медицинской статистики становятся инвалидами. Причем инвалидность наступает слишком рано. Осложнения, связанные с инфекционными процессами, которые развиваются на фоне ревматоидного полиартрита и почечная недостаточность, зачастую являются причинами летального исхода.
Лечение ревматоидного полиартрита заключается в снятии болевого синдрома лекарственными средствами, торможении течения болезни и восстановлении повреждений методом хирургического вмешательства.
Диагностика ревматоидного полиартрита на самых ранних этапах его развития позволяет минимизировать вред, который может принести организму ювенильный ревматический полиартрит.
Симптомы заболевания появляются при значительных физических нагрузках. Особенно яркие признаки болезни наблюдаются при гормональной перестройке организма.
Серонегативный и серопозитивный полиартрит
Ревматоидный полиартрит был обнаружен при раскопках на скелетах людей, захороненных более 4500 лет до нашей эры. Данный факт ученые зафиксировали на фото. Документ, в котором были перечислены симптомы заболевания, датирован еще 123 годом нашей эры.
Медицинская статистика утверждает, что недуг поражает около 0,5-1,0% населения планеты. Причем среди пожилых пациентов всего 5% болеют этой болезнью. Поэтому



 Патология и норма
Патология и норма Стадии
Стадии Изменения
Изменения Строение сустава, гиалуроновая кислота
Строение сустава, гиалуроновая кислота Иглоукалывание
Иглоукалывание Эндопротезирование
Эндопротезирование
 Основой для постановки диагноза служат данные рентгенографии пораженного сустава. В некоторых случая дополнительно назначаются МРТ-диагностика и артроскопия. Обязательны при таких обследованиях анализы крови.
Основой для постановки диагноза служат данные рентгенографии пораженного сустава. В некоторых случая дополнительно назначаются МРТ-диагностика и артроскопия. Обязательны при таких обследованиях анализы крови. Артроз локтевого сустава лечится различными методами. Лечение направлено на купирование болей, восстановление возможного объема движений, профилактику рецидивов. Первой мерой служит устранение повреждающего фактора и предотвращение дальнейшего травмирования сустава. Как правило, локтевой сустав хорошо реагирует на лечение, кроме случаев значительного разрушения его тканей. Но важно не только снять воспалительные явления, но и нормализовать кровообращение в суставе, обеспечить его питание и правильную работу мышц.
Артроз локтевого сустава лечится различными методами. Лечение направлено на купирование болей, восстановление возможного объема движений, профилактику рецидивов. Первой мерой служит устранение повреждающего фактора и предотвращение дальнейшего травмирования сустава. Как правило, локтевой сустав хорошо реагирует на лечение, кроме случаев значительного разрушения его тканей. Но важно не только снять воспалительные явления, но и нормализовать кровообращение в суставе, обеспечить его питание и правильную работу мышц. Загрузка…
Загрузка…




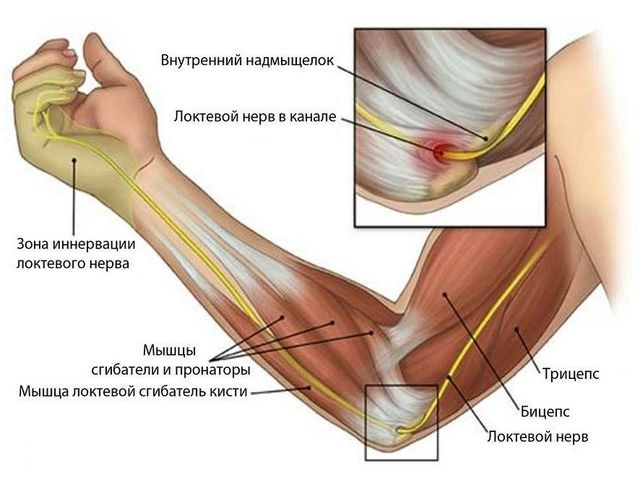






 Аутоиммунные заболевания опорно-двигательного аппарата практически не поддаются лечению. Одним из самых опасных среди них является ревматоидный артрит позвоночника. Даже своевременно и грамотно назначенная терапия может только ослабить симптоматические проявления заболевания и несколько остановить дегенеративные и другие изменения.
Аутоиммунные заболевания опорно-двигательного аппарата практически не поддаются лечению. Одним из самых опасных среди них является ревматоидный артрит позвоночника. Даже своевременно и грамотно назначенная терапия может только ослабить симптоматические проявления заболевания и несколько остановить дегенеративные и другие изменения. Наследственность – вероятность, что ревматоидный артрит спины разовьется у пациентов, в роду которых встречались случаи возникновения патологии существенно выше.
Наследственность – вероятность, что ревматоидный артрит спины разовьется у пациентов, в роду которых встречались случаи возникновения патологии существенно выше. Иррадиация болевого синдрома. Артрит поверхности суставов в позвоночнике выше поясницы проявляется в снижении тактильной чувствительности пальцев. Наблюдается опухание кисти по причине компрессии нервных окончаний.
Иррадиация болевого синдрома. Артрит поверхности суставов в позвоночнике выше поясницы проявляется в снижении тактильной чувствительности пальцев. Наблюдается опухание кисти по причине компрессии нервных окончаний. Ревматоидный артрит поясничного отдела позвоночника проходит практически бессимптомно. Болевой синдром начинает проявляться в тех случаях, когда воспаление переходит на крестцово-подвздошное сочленение.
Ревматоидный артрит поясничного отдела позвоночника проходит практически бессимптомно. Болевой синдром начинает проявляться в тех случаях, когда воспаление переходит на крестцово-подвздошное сочленение. Изменения в костной ткани – наблюдается утончение костей, которое сложно диагностировать по причине развития остеоартрита. В этом момент при повороте плеча обычно щелкает в спине.
Изменения в костной ткани – наблюдается утончение костей, которое сложно диагностировать по причине развития остеоартрита. В этом момент при повороте плеча обычно щелкает в спине. Увеличить подвижность. Сразу после снятия острого воспаления пациенту рекомендуют выполнять специальные упражнения для позвоночника, способствующие укреплению мышечного корсета и увеличению подвижности.
Увеличить подвижность. Сразу после снятия острого воспаления пациенту рекомендуют выполнять специальные упражнения для позвоночника, способствующие укреплению мышечного корсета и увеличению подвижности. Ревматоидный артрит приводит к поражению мелких суставов кистей рук
Ревматоидный артрит приводит к поражению мелких суставов кистей рук
 Рентгенография суставов рук при артрите
Рентгенография суставов рук при артрите
 Рентгенограмма трещины шейки бедра
Рентгенограмма трещины шейки бедра Бандаж при трещине шейки бедра
Бандаж при трещине шейки бедра Специализированная кровать с балканской рамой
Специализированная кровать с балканской рамой Первые шаги с помощью ходунков
Первые шаги с помощью ходунков Продукты с содержанием кальция
Продукты с содержанием кальция Живица в льняном масле для массажа
Живица в льняном масле для массажа Крем и капсулы для лечения трещин таза и бедра при травмах
Крем и капсулы для лечения трещин таза и бедра при травмах Пассивная разработка тазобедренного сустава на тренажере
Пассивная разработка тазобедренного сустава на тренажере Упражнения для тазобедренного сустава по Бубновскому
Упражнения для тазобедренного сустава по Бубновскому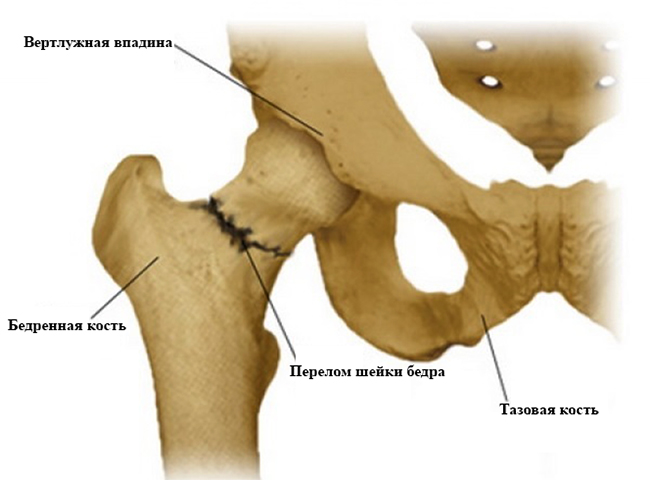
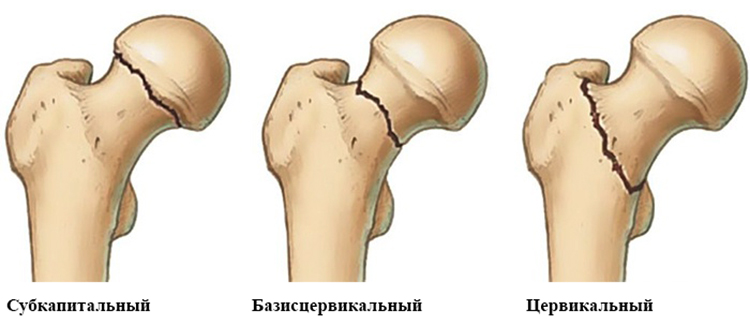
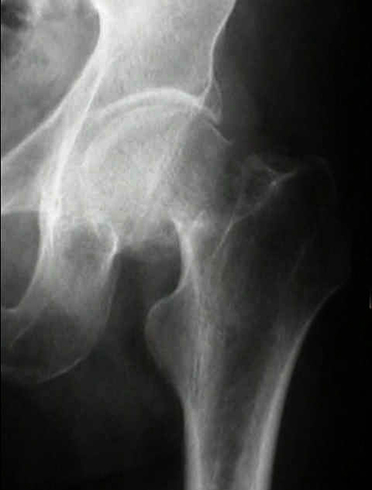















 Возникновение скрипа в коленях, сопровождающегося данными признаками, указывает на наличие латентных заболеваний. В частности это может быть развитие таких патологий, как: сахарный диабет, артрит, артроз, почечная недостаточность, гиперпартериоз и другие отклонения. Данные заболевания вызывают деформацию суставных и связочных тканей.
Возникновение скрипа в коленях, сопровождающегося данными признаками, указывает на наличие латентных заболеваний. В частности это может быть развитие таких патологий, как: сахарный диабет, артрит, артроз, почечная недостаточность, гиперпартериоз и другие отклонения. Данные заболевания вызывают деформацию суставных и связочных тканей. Недостаток питательных веществ, необходимых для правильного формирования хрящевой и суставной ткани. В состав суставов входят такие компоненты как хондроитин и глюкозамин. Недостаточное потребление данных компонентов может сказаться на качестве хрящевой ткани и вызвать преждевременные нарушения в составе суставных составляющих. Также на качестве суставов может сказаться недостаток потребления воды, которое может вызвать дефицит цервикальной жидкости. Цервикальная жидкость играет роль своеобразной смазки суставных хрящей. Недостаток суставной жидкости приводит к тому, что хрящи трутся друг об друга, доставляя неприятные ощущения и характерный скрип суставов.
Недостаток питательных веществ, необходимых для правильного формирования хрящевой и суставной ткани. В состав суставов входят такие компоненты как хондроитин и глюкозамин. Недостаточное потребление данных компонентов может сказаться на качестве хрящевой ткани и вызвать преждевременные нарушения в составе суставных составляющих. Также на качестве суставов может сказаться недостаток потребления воды, которое может вызвать дефицит цервикальной жидкости. Цервикальная жидкость играет роль своеобразной смазки суставных хрящей. Недостаток суставной жидкости приводит к тому, что хрящи трутся друг об друга, доставляя неприятные ощущения и характерный скрип суставов. После проведения обследования врач сможет поставить точный диагноз, выявить стадию заболевания и назначить адекватное лечение. В зависимости от стадии заболевания может быть назначена медикаментозная терапия – назначение препаратов, подавляющих воспаление и болевой синдром. Хорошо помогает замедлить развитие заболевания такая процедура как электрофорез. При электрофорезе медицинские препараты распадаются на мельчайшие частицы под воздействием электрического тока, а затем проникают в верхний слой кожи и воздействуют на очаг воспаления сустава.
После проведения обследования врач сможет поставить точный диагноз, выявить стадию заболевания и назначить адекватное лечение. В зависимости от стадии заболевания может быть назначена медикаментозная терапия – назначение препаратов, подавляющих воспаление и болевой синдром. Хорошо помогает замедлить развитие заболевания такая процедура как электрофорез. При электрофорезе медицинские препараты распадаются на мельчайшие частицы под воздействием электрического тока, а затем проникают в верхний слой кожи и воздействуют на очаг воспаления сустава. Сидя на стуле, оторвите ноги от пола и ритмично потрясите ими, согнув в коленном суставе в течение 20-30 секунд.
Сидя на стуле, оторвите ноги от пола и ритмично потрясите ими, согнув в коленном суставе в течение 20-30 секунд. Семена тыквы или кабачка
Семена тыквы или кабачка













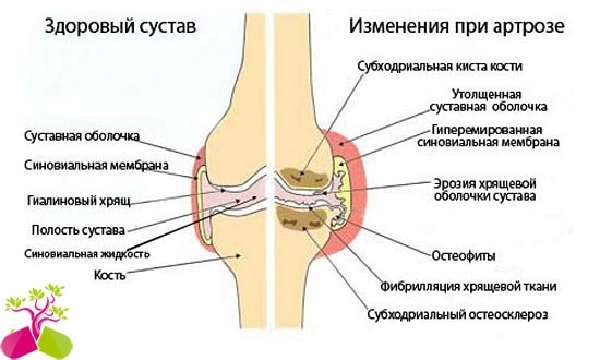



 Присоединение бактериальной инфекции провоцирует осложнения.
Присоединение бактериальной инфекции провоцирует осложнения. Коленный сустав достаточно крупный, и, тем не менее, он самый слабый с анатомической точки зрения. Сочленение окружают мышцы ног, которые его напрягают при разгибании и сгибании.
Коленный сустав достаточно крупный, и, тем не менее, он самый слабый с анатомической точки зрения. Сочленение окружают мышцы ног, которые его напрягают при разгибании и сгибании. Помимо прочего, причиной болевых ощущений может стать тендинит коленного сустава. В результате чрезмерной активности при ходьбе либо занятиях велосипедным или лыжным спортом, начинается раздражение нескольких или одного сухожилия. Речь идет о сухожилиях, которые поддерживают соединение коленных суставов человека, когда связки очень напряжены.
Помимо прочего, причиной болевых ощущений может стать тендинит коленного сустава. В результате чрезмерной активности при ходьбе либо занятиях велосипедным или лыжным спортом, начинается раздражение нескольких или одного сухожилия. Речь идет о сухожилиях, которые поддерживают соединение коленных суставов человека, когда связки очень напряжены. Когда в коленную чашечку попадает инфекция либо при травматизации начинается нагноение сустава, вследствие чего появляется артрит. Поражение сочленений развивается в любом возрасте, при этом всегда болят ноги.
Когда в коленную чашечку попадает инфекция либо при травматизации начинается нагноение сустава, вследствие чего появляется артрит. Поражение сочленений развивается в любом возрасте, при этом всегда болят ноги.
















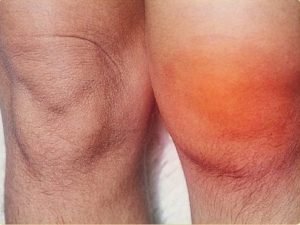
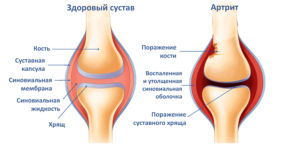














 Подвывих тазобедренного сустава у взрослых — довольно распространенная неприятность, которая бывает как и врожденной патологией, так и результатом неудачной травмы или повреждения. Вылечить заболевание сложно, ведь это требует особых усилий и времени. При отсутствии надлежащего лечения может произойти более серьёзное осложнение в виде вывиха бедренной кости.
Подвывих тазобедренного сустава у взрослых — довольно распространенная неприятность, которая бывает как и врожденной патологией, так и результатом неудачной травмы или повреждения. Вылечить заболевание сложно, ведь это требует особых усилий и времени. При отсутствии надлежащего лечения может произойти более серьёзное осложнение в виде вывиха бедренной кости. На ранних стадиях пациент всего лишь испытывает небольшие дискомфортные ощущения при передвижении и ряд трудностей при выполнении некоторых физических упражнений. Но независимо от симптомов и провоцирующих факторов, патология существенно вредит нормальной функциональности сочленения и приводит к ограниченной подвижности.
На ранних стадиях пациент всего лишь испытывает небольшие дискомфортные ощущения при передвижении и ряд трудностей при выполнении некоторых физических упражнений. Но независимо от симптомов и провоцирующих факторов, патология существенно вредит нормальной функциональности сочленения и приводит к ограниченной подвижности. Предвывих. Часто определяется в грудном возрасте и представляет собой врожденное заболевание. Если вовремя обеспечить малышу правильный курс лечения, состояние сустава начнёт улучшаться. Однако не исключается формирование подвывиха.
Предвывих. Часто определяется в грудном возрасте и представляет собой врожденное заболевание. Если вовремя обеспечить малышу правильный курс лечения, состояние сустава начнёт улучшаться. Однако не исключается формирование подвывиха.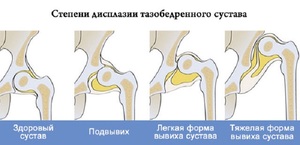 Передний вывих характеризуется неестественным выворотом ноги в сторону, при этом колено направляется наружу.
Передний вывих характеризуется неестественным выворотом ноги в сторону, при этом колено направляется наружу. Многие энтузиасты пытаются восстановить прежние функции тазобедренного сустава в домашних условиях, однако это не гарантирует успешных результатов, а иногда и приводит к развитию осложнений.
Многие энтузиасты пытаются восстановить прежние функции тазобедренного сустава в домашних условиях, однако это не гарантирует успешных результатов, а иногда и приводит к развитию осложнений.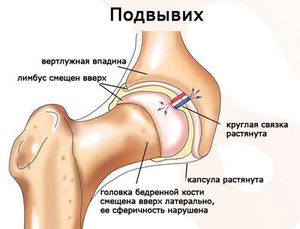 Метод Джанилидзе. Когда больному вводят наркоз, его укладывают на горизонтальную поверхность лицом вниз, делая так, чтобы поврежденная конечность свободно свисала со стола. При этом под таз пациента помещают два мешочка с песком и фиксируют крестец в неподвижном состоянии. После этого специалист сжимает больному ногу в колене и выворачивает её наружу. Если всё выполнено правильно, состав возвращается на место.
Метод Джанилидзе. Когда больному вводят наркоз, его укладывают на горизонтальную поверхность лицом вниз, делая так, чтобы поврежденная конечность свободно свисала со стола. При этом под таз пациента помещают два мешочка с песком и фиксируют крестец в неподвижном состоянии. После этого специалист сжимает больному ногу в колене и выворачивает её наружу. Если всё выполнено правильно, состав возвращается на место.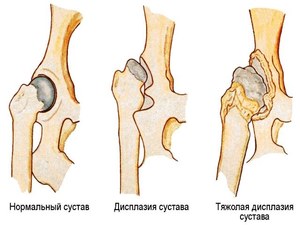 Чтобы оперативно вылечить вывих требуется применить открытое вправление или эндопротезирование. Первый способ актуальный при слабой форме повреждения, когда поверхность сустава сохраняет свои двигательные способности.
Чтобы оперативно вылечить вывих требуется применить открытое вправление или эндопротезирование. Первый способ актуальный при слабой форме повреждения, когда поверхность сустава сохраняет свои двигательные способности.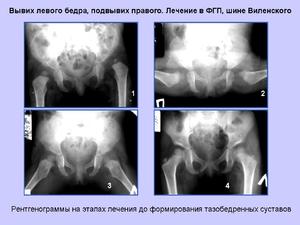 Реабилитационный процесс после выполнения хирургических манипуляций может занимать очень много времени. Связано это с многолетней нагрузкой на неправильно функционирующие мышцы и кости.
Реабилитационный процесс после выполнения хирургических манипуляций может занимать очень много времени. Связано это с многолетней нагрузкой на неправильно функционирующие мышцы и кости.






 Чтобы малыш не стал инвалидом важно ещё в роддоме сделать УЗИ суставов и при обнаружении патологий начать своевременное лечение.
Чтобы малыш не стал инвалидом важно ещё в роддоме сделать УЗИ суставов и при обнаружении патологий начать своевременное лечение.
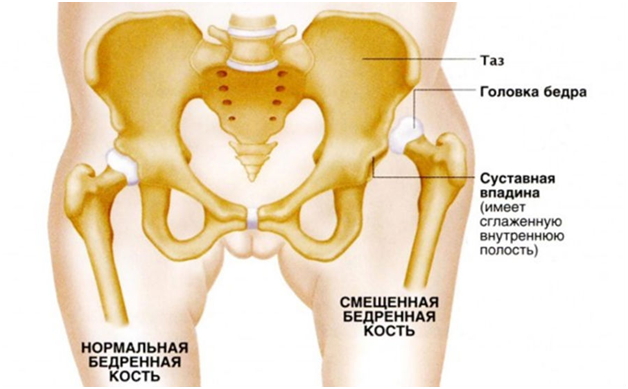 Вывих тазобедренного сустава у взрослых
Вывих тазобедренного сустава у взрослых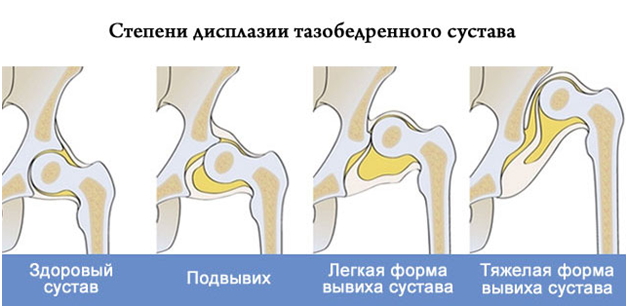
 Симптомы смещения тазобедренного сустава
Симптомы смещения тазобедренного сустава Лечение вывиха тазобедренного сустава у взрослых — вправление методом Джанилидзе и Кохера
Лечение вывиха тазобедренного сустава у взрослых — вправление методом Джанилидзе и Кохера Лечение смещения тазобедренного сустава у взрослых методом эндопротезирования
Лечение смещения тазобедренного сустава у взрослых методом эндопротезирования Лечение дисплазии у детей
Лечение дисплазии у детей Лечебная гимнастика при вывихе тазобедренного сустава
Лечебная гимнастика при вывихе тазобедренного сустава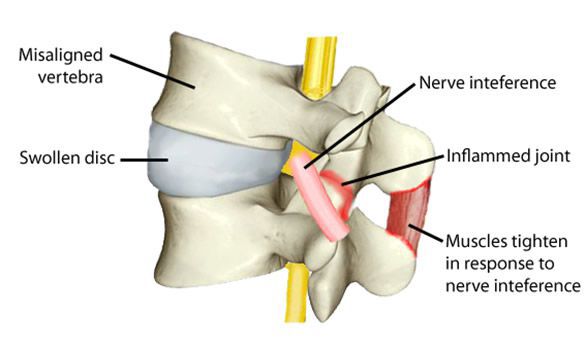
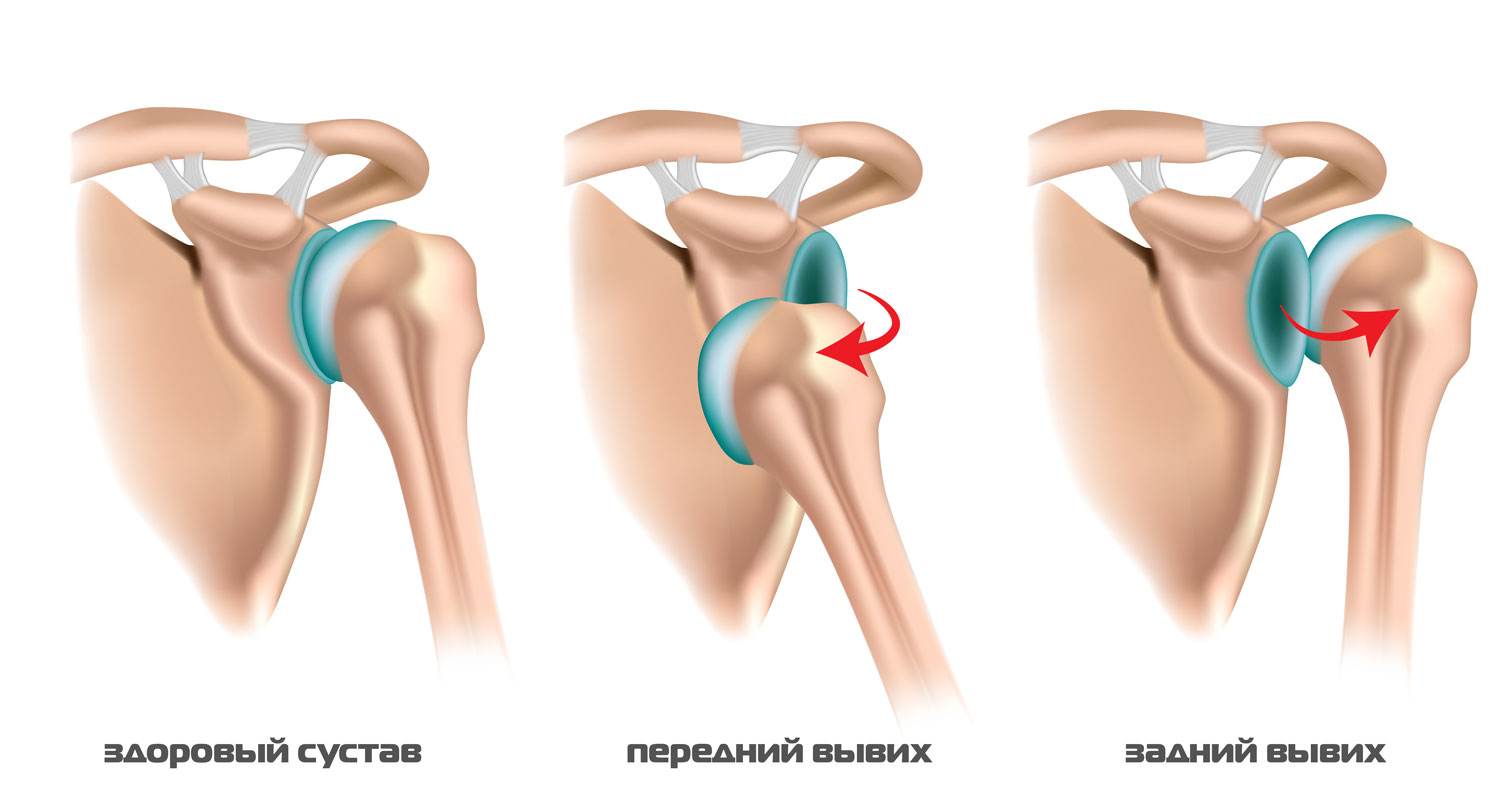
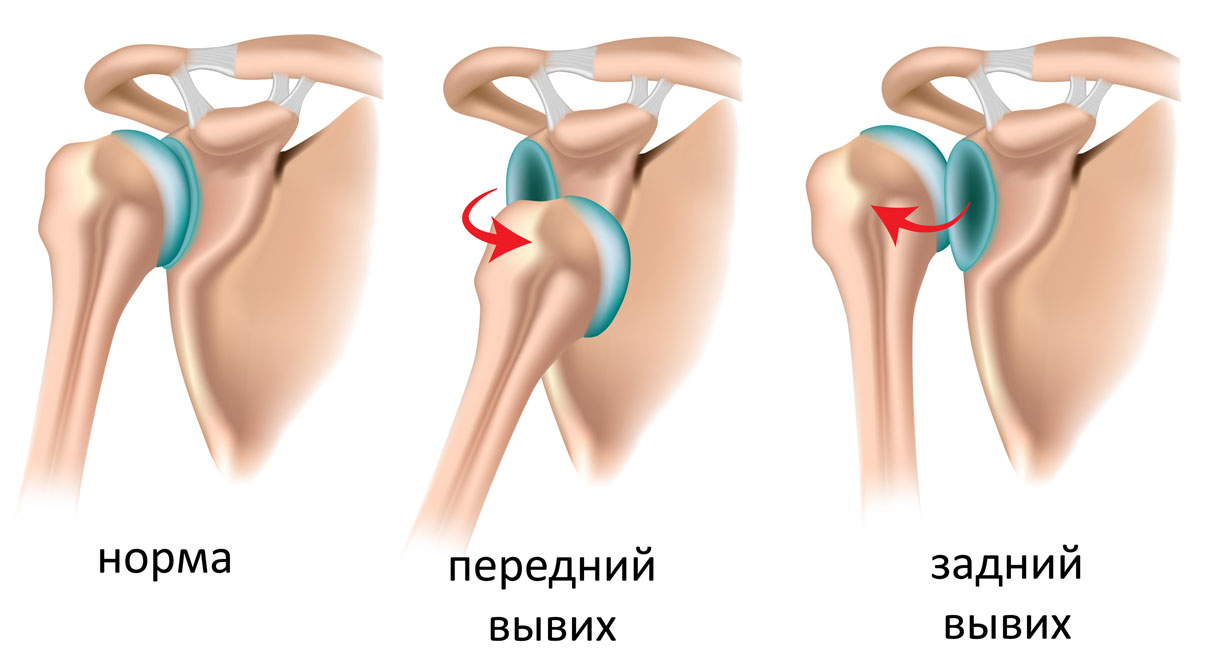
 Назначение и выбор упражнений для реабилитации
Назначение и выбор упражнений для реабилитации Причиной вывиха надколенника может стать прямой удар, нанесенный в область его края или резкое сокращение четырехглавой мышцы бедра при совершении движений. Такого рода травма чаще всего возникает в результате дорожно-транспортных происшествий, при падениях с высоты на коленный сустав. Факторами, предрасполагающими к этой патологии, являются врожденные и приобретенные аномалии, приводящие к деформации опорно-двигательной системы.
Причиной вывиха надколенника может стать прямой удар, нанесенный в область его края или резкое сокращение четырехглавой мышцы бедра при совершении движений. Такого рода травма чаще всего возникает в результате дорожно-транспортных происшествий, при падениях с высоты на коленный сустав. Факторами, предрасполагающими к этой патологии, являются врожденные и приобретенные аномалии, приводящие к деформации опорно-двигательной системы. В возрасте 2-3-х месяцев маленьким пациентам с подозрением на дисплазию рентген обычно не проводят, так как даже с неподтвержденным диагнозом принято назначать профилактический курс лечения: применение мягких разводящих шин, курс лечебной гимнастики (с отводяще-круговыми движениями) и массаж ягодичных мышц. Шинирование и массаж хорошо сочетаются с методами физиотерапии, ускоряя выздоровление.
В возрасте 2-3-х месяцев маленьким пациентам с подозрением на дисплазию рентген обычно не проводят, так как даже с неподтвержденным диагнозом принято назначать профилактический курс лечения: применение мягких разводящих шин, курс лечебной гимнастики (с отводяще-круговыми движениями) и массаж ягодичных мышц. Шинирование и массаж хорошо сочетаются с методами физиотерапии, ускоряя выздоровление.
 Многие, если выявляют у крохи дисплазию тазобедренного сустава или для профилактики, не знают, что делать и ищут альтернативное лечение. На помощь может прийти остеопатия. В нее входит мануальная терапия, массаж внутренних органов, акупунктура и т.д.
Многие, если выявляют у крохи дисплазию тазобедренного сустава или для профилактики, не знают, что делать и ищут альтернативное лечение. На помощь может прийти остеопатия. В нее входит мануальная терапия, массаж внутренних органов, акупунктура и т.д. Врожденная неполноценность сочленения, недоразвитость тазобедренного сустава – дисплазия. Такой диагноз услышать может любая мама, но не нужно паниковать. Необходимо провести лечение. Детский ортопед вам покажет и расскажет, чем помочь ребенку в борьбе с болячкой. Так же может посоветовать записаться на массаж или к остеопату.
Врожденная неполноценность сочленения, недоразвитость тазобедренного сустава – дисплазия. Такой диагноз услышать может любая мама, но не нужно паниковать. Необходимо провести лечение. Детский ортопед вам покажет и расскажет, чем помочь ребенку в борьбе с болячкой. Так же может посоветовать записаться на массаж или к остеопату. медицинские документы и результаты обследования. Они добавят информации специалисту при диагностике ребенка, чтобы поставить развернутый клинический и остеопатический диагноз.
медицинские документы и результаты обследования. Они добавят информации специалисту при диагностике ребенка, чтобы поставить развернутый клинический и остеопатический диагноз.