Эпикондилит коленного сустава: Эпикондилит коленного сустава, причины, симптомы и лечение
Эпикондилит коленного сустава, причины, симптомы и лечение
Узнала о вас в интернете — нужно срочно сделать МРТ.
И вот после спектакля я у вас. Мне очень понравились ваши сотрудники. Спасибо за внимание, доброжелательность и точность.
Пусть у вас всё будет так же хорошо на душе, как у меня сейчас, несмотря на все проблемы…
Будьте!!! Нам на радость! Ваша Панина В.В.
Array
(
[ID] => 107
[~ID] => 107
[CODE] =>
[~CODE] =>
[XML_ID] => 107
[~XML_ID] => 107
[NAME] => Панина Валентина Викторовна
[~NAME] => Панина Валентина Викторовна
[TAGS] =>
[~TAGS] =>
[SORT] => 100
[~SORT] => 100
[PREVIEW_TEXT] =>
Узнала о вас в интернете — нужно срочно сделать МРТ.
И вот после спектакля я у вас. Мне очень понравились ваши сотрудники. Спасибо за внимание, доброжелательность и точность.
Пусть у вас всё будет так же хорошо на душе, как у меня сейчас, несмотря на все проблемы...
Будьте!!! Нам на радость! Ваша Панина В.В.
[~PREVIEW_TEXT] =>
Узнала о вас в интернете — нужно срочно сделать МРТ.
И вот после спектакля я у вас. Мне очень понравились ваши сотрудники. Спасибо за внимание, доброжелательность и точность.
Пусть у вас всё будет так же хорошо на душе, как у меня сейчас, несмотря на все проблемы...
Будьте!!! Нам на радость! Ваша Панина В.В.
[PREVIEW_PICTURE] => Array
(
[ID] => 50
[TIMESTAMP_X] => 07.02.2018 14:11:01
[MODULE_ID] => iblock
[HEIGHT] => 800
[WIDTH] => 577
[FILE_SIZE] => 87769
[CONTENT_TYPE] => image/jpeg
[SUBDIR] => iblock/d82
[FILE_NAME] => d823d79d608bd750c9be67d6f85f03ca.jpg
[ORIGINAL_NAME] => pic_comments2-big.jpg
[DESCRIPTION] =>
[HANDLER_ID] =>
[EXTERNAL_ID] => cf5842bcd485e8e9c06757a200b70e73
[~src] =>
[SRC] => /upload/iblock/d82/d823d79d608bd750c9be67d6f85f03ca.jpg
[UNSAFE_SRC] => /upload/iblock/d82/d823d79d608bd750c9be67d6f85f03ca.jpg
[SAFE_SRC] => /upload/iblock/d82/d823d79d608bd750c9be67d6f85f03ca.jpg
[ALT] => Панина Валентина Викторовна
[TITLE] => Панина Валентина Викторовна
)
[~PREVIEW_PICTURE] => 50
[DETAIL_TEXT] =>
[~DETAIL_TEXT] =>
[DETAIL_PICTURE] =>
[~DETAIL_PICTURE] =>
[DATE_ACTIVE_FROM] =>
[~DATE_ACTIVE_FROM] =>
[ACTIVE_FROM] =>
[~ACTIVE_FROM] =>
[DATE_ACTIVE_TO] =>
[~DATE_ACTIVE_TO] =>
[ACTIVE_TO] =>
[~ACTIVE_TO] =>
[SHOW_COUNTER] =>
[~SHOW_COUNTER] =>
[SHOW_COUNTER_START] =>
[~SHOW_COUNTER_START] =>
[IBLOCK_TYPE_ID] => content
[~IBLOCK_TYPE_ID] => content
[IBLOCK_ID] => 10
[~IBLOCK_ID] => 10
[IBLOCK_CODE] => reviews
[~IBLOCK_CODE] => reviews
[IBLOCK_NAME] => Отзывы
[~IBLOCK_NAME] => Отзывы
[IBLOCK_EXTERNAL_ID] =>
[~IBLOCK_EXTERNAL_ID] =>
[DATE_CREATE] => 06.02.2018 19:41:18
[~DATE_CREATE] => 06.02.2018 19:41:18
[CREATED_BY] => 1
[~CREATED_BY] => 1
[CREATED_USER_NAME] => (admin)
[~CREATED_USER_NAME] => (admin)
[TIMESTAMP_X] => 07.02.2018 14:11:01
[~TIMESTAMP_X] => 07.02.2018 14:11:01
[MODIFIED_BY] => 1
[~MODIFIED_BY] => 1
[USER_NAME] => (admin)
[~USER_NAME] => (admin)
[IBLOCK_SECTION_ID] =>
[~IBLOCK_SECTION_ID] =>
[DETAIL_PAGE_URL] => /content/detail.php?ID=107
[~DETAIL_PAGE_URL] => /content/detail.php?ID=107
[LIST_PAGE_URL] => /content/index.php?ID=10
[~LIST_PAGE_URL] => /content/index.php?ID=10
[DETAIL_TEXT_TYPE] => text
[~DETAIL_TEXT_TYPE] => text
[PREVIEW_TEXT_TYPE] => html
[~PREVIEW_TEXT_TYPE] => html
[LANG_DIR] => /
[~LANG_DIR] => /
[EXTERNAL_ID] => 107
[~EXTERNAL_ID] => 107
[LID] => s1
[~LID] => s1
[EDIT_LINK] =>
[DELETE_LINK] =>
[DISPLAY_ACTIVE_FROM] =>
[IPROPERTY_VALUES] => Array
(
)
[FIELDS] => Array
(
[ID] => 107
[CODE] =>
[XML_ID] => 107
[NAME] => Панина Валентина Викторовна
[TAGS] =>
[SORT] => 100
[PREVIEW_TEXT] =>
Узнала о вас в интернете — нужно срочно сделать МРТ.
И вот после спектакля я у вас. Мне очень понравились ваши сотрудники. Спасибо за внимание, доброжелательность и точность.
Пусть у вас всё будет так же хорошо на душе, как у меня сейчас, несмотря на все проблемы...
Будьте!!! Нам на радость! Ваша Панина В.В.
[PREVIEW_PICTURE] => Array
(
[ID] => 50
[TIMESTAMP_X] => 07.02.2018 14:11:01
[MODULE_ID] => iblock
[HEIGHT] => 800
[WIDTH] => 577
[FILE_SIZE] => 87769
[CONTENT_TYPE] => image/jpeg
[SUBDIR] => iblock/d82
[FILE_NAME] => d823d79d608bd750c9be67d6f85f03ca.jpg
[ORIGINAL_NAME] => pic_comments2-big.jpg
[DESCRIPTION] =>
[HANDLER_ID] =>
[EXTERNAL_ID] => cf5842bcd485e8e9c06757a200b70e73
[~src] =>
[SRC] => /upload/iblock/d82/d823d79d608bd750c9be67d6f85f03ca.jpg
[UNSAFE_SRC] => /upload/iblock/d82/d823d79d608bd750c9be67d6f85f03ca.jpg
[SAFE_SRC] => /upload/iblock/d82/d823d79d608bd750c9be67d6f85f03ca.jpg
[ALT] => Панина Валентина Викторовна
[TITLE] => Панина Валентина Викторовна
)
[DETAIL_TEXT] =>
[DETAIL_PICTURE] =>
[DATE_ACTIVE_FROM] =>
[ACTIVE_FROM] =>
[DATE_ACTIVE_TO] =>
[ACTIVE_TO] =>
[SHOW_COUNTER] =>
[SHOW_COUNTER_START] =>
[IBLOCK_TYPE_ID] => content
[IBLOCK_ID] => 10
[IBLOCK_CODE] => reviews
[IBLOCK_NAME] => Отзывы
[IBLOCK_EXTERNAL_ID] =>
[DATE_CREATE] => 06.02.2018 19:41:18
[CREATED_BY] => 1
[CREATED_USER_NAME] => (admin)
[TIMESTAMP_X] => 07.02.2018 14:11:01
[MODIFIED_BY] => 1
[USER_NAME] => (admin)
)
[PROPERTIES] => Array
(
[NAME] => Array
(
[ID] => 25
[TIMESTAMP_X] => 2018-02-06 19:37:56
[IBLOCK_ID] => 10
[NAME] => Кто оставил отзыв
[ACTIVE] => Y
[SORT] => 500
[CODE] => NAME
[DEFAULT_VALUE] =>
[PROPERTY_TYPE] => S
[ROW_COUNT] => 1
[COL_COUNT] => 30
[LIST_TYPE] => L
[MULTIPLE] => N
[XML_ID] =>
[FILE_TYPE] =>
[MULTIPLE_CNT] => 5
[TMP_ID] =>
[LINK_IBLOCK_ID] => 0
[WITH_DESCRIPTION] => N
[SEARCHABLE] => N
[FILTRABLE] => N
[IS_REQUIRED] => N
[VERSION] => 1
[USER_TYPE] =>
[USER_TYPE_SETTINGS] =>
[HINT] =>
[PROPERTY_VALUE_ID] => 241
[VALUE] => Панина Валентина Викторовна
[DESCRIPTION] =>
[VALUE_ENUM] =>
[VALUE_XML_ID] =>
[VALUE_SORT] =>
[~VALUE] => Панина Валентина Викторовна
[~DESCRIPTION] =>
[~NAME] => Кто оставил отзыв
[~DEFAULT_VALUE] =>
)
[DESCRIPTION] => Array
(
[ID] => 26
[TIMESTAMP_X] => 2018-02-06 19:37:56
[IBLOCK_ID] => 10
[NAME] => Подпись
[ACTIVE] => Y
[SORT] => 500
[CODE] => DESCRIPTION
[DEFAULT_VALUE] =>
[PROPERTY_TYPE] => S
[ROW_COUNT] => 1
[COL_COUNT] => 30
[LIST_TYPE] => L
[MULTIPLE] => N
[XML_ID] =>
[FILE_TYPE] =>
[MULTIPLE_CNT] => 5
[TMP_ID] =>
[LINK_IBLOCK_ID] => 0
[WITH_DESCRIPTION] => N
[SEARCHABLE] => N
[FILTRABLE] => N
[IS_REQUIRED] => N
[VERSION] => 1
[USER_TYPE] =>
[USER_TYPE_SETTINGS] =>
[HINT] =>
[PROPERTY_VALUE_ID] => 242
[VALUE] => Актриса, заслуженная артистка РСФСР
[DESCRIPTION] =>
[VALUE_ENUM] =>
[VALUE_XML_ID] =>
[VALUE_SORT] =>
[~VALUE] => Актриса, заслуженная артистка РСФСР
[~DESCRIPTION] =>
[~NAME] => Подпись
[~DEFAULT_VALUE] =>
)
)
[DISPLAY_PROPERTIES] => Array
(
[NAME] => Array
(
[ID] => 25
[TIMESTAMP_X] => 2018-02-06 19:37:56
[IBLOCK_ID] => 10
[NAME] => Кто оставил отзыв
[ACTIVE] => Y
[SORT] => 500
[CODE] => NAME
[DEFAULT_VALUE] =>
[PROPERTY_TYPE] => S
[ROW_COUNT] => 1
[COL_COUNT] => 30
[LIST_TYPE] => L
[MULTIPLE] => N
[XML_ID] =>
[FILE_TYPE] =>
[MULTIPLE_CNT] => 5
[TMP_ID] =>
[LINK_IBLOCK_ID] => 0
[WITH_DESCRIPTION] => N
[SEARCHABLE] => N
[FILTRABLE] => N
[IS_REQUIRED] => N
[VERSION] => 1
[USER_TYPE] =>
[USER_TYPE_SETTINGS] =>
[HINT] =>
[PROPERTY_VALUE_ID] => 241
[VALUE] => Панина Валентина Викторовна
[DESCRIPTION] =>
[VALUE_ENUM] =>
[VALUE_XML_ID] =>
[VALUE_SORT] =>
[~VALUE] => Панина Валентина Викторовна
[~DESCRIPTION] =>
[~NAME] => Кто оставил отзыв
[~DEFAULT_VALUE] =>
[DISPLAY_VALUE] => Панина Валентина Викторовна
)
[DESCRIPTION] => Array
(
[ID] => 26
[TIMESTAMP_X] => 2018-02-06 19:37:56
[IBLOCK_ID] => 10
[NAME] => Подпись
[ACTIVE] => Y
[SORT] => 500
[CODE] => DESCRIPTION
[DEFAULT_VALUE] =>
[PROPERTY_TYPE] => S
[ROW_COUNT] => 1
[COL_COUNT] => 30
[LIST_TYPE] => L
[MULTIPLE] => N
[XML_ID] =>
[FILE_TYPE] =>
[MULTIPLE_CNT] => 5
[TMP_ID] =>
[LINK_IBLOCK_ID] => 0
[WITH_DESCRIPTION] => N
[SEARCHABLE] => N
[FILTRABLE] => N
[IS_REQUIRED] => N
[VERSION] => 1
[USER_TYPE] =>
[USER_TYPE_SETTINGS] =>
[HINT] =>
[PROPERTY_VALUE_ID] => 242
[VALUE] => Актриса, заслуженная артистка РСФСР
[DESCRIPTION] =>
[VALUE_ENUM] =>
[VALUE_XML_ID] =>
[VALUE_SORT] =>
[~VALUE] => Актриса, заслуженная артистка РСФСР
[~DESCRIPTION] =>
[~NAME] => Подпись
[~DEFAULT_VALUE] =>
[DISPLAY_VALUE] => Актриса, заслуженная артистка РСФСР
)
)
[IMAGE] => Array
(
[RETINA_SUPPORT] => 1
[ORIGIN] => Array
(
[ID] => 50
[TIMESTAMP_X] => 07.02.2018 14:11:01
[MODULE_ID] => iblock
[HEIGHT] => 800
[WIDTH] => 577
[FILE_SIZE] => 87769
[CONTENT_TYPE] => image/jpeg
[SUBDIR] => iblock/d82
[FILE_NAME] => d823d79d608bd750c9be67d6f85f03ca.jpg
[ORIGINAL_NAME] => pic_comments2-big.jpg
[DESCRIPTION] =>
[HANDLER_ID] =>
[EXTERNAL_ID] => cf5842bcd485e8e9c06757a200b70e73
[~src] =>
[SRC] => /upload/iblock/d82/d823d79d608bd750c9be67d6f85f03ca.jpg
)
[X2] => Array
(
[src] => /upload/resize_cache/iblock/d82/264_380_1/d823d79d608bd750c9be67d6f85f03ca.jpg
[width] => 264
[height] => 366
[size] => 49035
)
[ATTR] => retina retina-x2-src="/upload/resize_cache/iblock/d82/264_380_1/d823d79d608bd750c9be67d6f85f03ca.jpg"
[X1] => Array
(
[src] => /upload/resize_cache/iblock/d82/132_190_1/d823d79d608bd750c9be67d6f85f03ca.jpg
[width] => 132
[height] => 183
[size] => 14952
[ALT] => Панина Валентина Викторовна
)
)
)
Эпикондилит коленного сустава: симптомы, лечение, народными средствами
Эпиконделит является болезнью надмыщелков коленного сустава воспалительного происхождения, влекущее за собой в последующем дегенеративно-дистрофические движения. Несвоевременно оказанная терапия эпикондилита коленного сустава может привести к формированию воспалительного процесса в окружающих тканях и структурах.
Что это такое?
Эпиконделитом называют дегенеративный процесс, поражающий материи около сустава. Возникают в локтевом, плечевом и коленном суставе. Болезнь затрагивает мышечные сухожилия, которые крепятся к костям и имеет проявленный болевой спазм. Данное заболевание является одним из наиболее распространенных болезней.
Имеется закономерность, что при формировании этой болезни на руках, в частности на локтевом и плечевом суставе, поражается у правшей правая часть, а у левшей – левая. Как правило, такая болезнь проявляется не ранее 40-50 лет.
Согласно коду по МКБ-10, это заболевание делится на:
- М77.0 Медиальный эпикондилит.
- М77.1 Латеральный эпикондилит.

Если происходит поражение мышечных сухожилий, которые прикрепляются к внешней стороне сустава, то речь идет о латеральном (внешнем) эпикондилите. Если поражаются внутренние сухожилия, которые крепятся к суставу внутри, то речь идет о медиальном (внутреннем) эпикондилите.
Выявляется заболевание не сразу, поскольку признаки иногда не носят яркое выражение. При этом пациент обращается не сразу к специалисту, а приступает к самолечению. В тот момент, когда самостоятельное лечение не несет благоприятных результатов, то больной обращается к врачу.
Причины
Ключевой причиной формирования данного заболевания эксперты считают профессиональную спортивную деятельность, кроме этого формированию болезни способны поспособствовать следующие условия:
- Посещение фитнес-зала и регулярное выполнение повторяющихся упражнений и движений в суставе.
- Различные травмы – удары, ушибы, падения, растяжения связок и мышц, надрывы связок.
- Постоянные значительные нагрузки на коленные суставы.
- Резкие движения, способные послужить причиной получения травмы.
Базой формирования воспалительного процесса служат небольшие надрывы связок и мышц, которые крепятся к надмыщелку. Данные нарушения ведут к возникновению травматического периостита.
В зависимости от предпосылок, которые спровоцировали болезнь, возможно выделить такие формы, как:
- Травматическая – появляется при наличии мелких травм сухожилий у людей со спортивной профессией и людей, которые ведут тяжелую физическую деятельность. Условием, которое способно вызвать формирование такой формы болезни, является присутствие деформирующего артроза.
- Посттравматическая — способна возникать после ушибов, вывихов и прочих повреждений кости. Возможность формирования такой формы эпикондилита существенно повышается, если пациент не придерживается рекомендательных советов специалиста во время восстановительного периода после травмы.
Симптомы
Признаки эпикондилита находятся в зависимости от стадии формирования болезни. Таким образом, они способны носить ярко проявленный характер, что существенно нарушает привычную жизнь, или невыраженный характер, что дает возможность практически не отмечать у себя наличия этой болезни.
Острое течение болезни имеет проявленные симптомы – регулярные и интенсивные болевые ощущения в области поврежденного сустава. Боли могут появляться внезапно, обладают жгучим характером, существенно ограничивают движения больного. Подострое течение обладает симптоматикой лишь при нагрузке на поврежденный сустав, а в состоянии покоя признаки пропадают. Хроническое течение имеет ноющие, тупые болевые ощущения в зоне поврежденного сустава, которые могут проявляться в течение трех месяцев.
При перечислении основных симптомов заболевания можно выделить следующие признаки:
 Болевые ощущения с явной локализацией, которые значительно усиливаются при резких движениях в поврежденном суставе.
Болевые ощущения с явной локализацией, которые значительно усиливаются при резких движениях в поврежденном суставе.- Ограниченность двигательных функций в поврежденном суставе.
- Может произойти иррадиация болевых ощущений по мышечным волокнам.
- Сила ослабевает в пораженных мышцах.
Диагностика
Специалист обязан кропотливо и основательно изучить историю болезни пациента, обнаружить все признаки, осуществить все требуемые обследования. Непосредственно подобный подход способен помочь в постановке правильного заключения.
Диагноз специалист может поставить на основе жалоб от пациента и присутствующих признаках при визуальном осмотре. В определенных ситуациях проводится рентгенография, томография пораженного сустава.
Лечение
Терапия данного заболевания заключается в консервативных методах. Целью их является снятие болей и сбережение подвижности в суставе. Как правило, в клиниках специалисты применяют современные методики для диагностирования болезни. Такие методики дают возможность стремительно и верно поставить медицинское заключение.
Необходимо отметить, что терапия заболевания начинается с иммобилизации пораженного сустава. Ограничив его подвижность, можно прийти к скорейшему выздоровлению. На период терапии потребуется отказаться от упражнений и физической нагрузки на пораженный сустав. Чтобы ограничить подвижность сустава, подойдет простой платок. Однако лучше применять особые ортопедические механизмы – ортезы.
Лекарственная терапия заключается в применении НПВС. К ним относятся гели и мази (Вольтарен, Диклофенак, Индометацин). Данные средства способствуют устранению болевых ощущений и воспалительного процесса.
Совместно с НПВС неплохо себя зарекомендовали стероидные средства (Дипроспан, Бетаметазон, Кеналог). Данные вещества вводятся локально, в область пораженного надмыщелка. Вместе с уколами осуществляются также и блокады локального характера (Новокаин, Лидокаин). Подобные средства лишь снимают болевой синдром, но не снимают воспаления.
Совместно со всем медикаментозным лечением проводится и лечебная физическая зарядка. После нормализации состояния и сокращения болевых симптомов возможно обращаться к физиотерапевтическим процедурам.
Лечение народными средствами
Терапия с помощью народных методов оказывает быстрый эффект. Зачастую многие целители применяют мази и примочки, которые позволяют снимать воспалительный процесс. Даже простой компресс с холодной водой доставит существенное облегчение состояния. Какие компрессы можно проводить:
- Компресс с использованием гречишного меда. Для лечения болезни следует немного нагреть мед с помощью водяной бани. Далее необходимо смазать ей область пораженного сустава, затем обернуть тканью коленный сустав и надеть бандаж. Мед хорошо устраняет воспалительный процесс.
- Компресс из уксуса. Для проведения такого лечения следует растворить 1 ст.л. уксуса в 100 мл воды. Данной жидкостью следует смочить льняной материал и приложить его к больному колену. Затем наденьте бандаж. Таком компресс снимает острые болевые ощущения.
- Листья от одуванчика. Весной с появлением этого растения на улице, возможно проводить примочки к больному суставу. Чтобы это сделать, необходимо сорвать пару листьев, отбить их для выделения сока и приложить к больному колену. Его следует перемотать повязкой и одеть бандаж.
Какие мази подойдут для лечения?
 Для лечения эпикондилита коленного сустава можно сделать чудодейственную мазь. Для этого потребуются листья окопника (100 г), масло подсолнечное (1 стакан), воск пчелиный (50 г). Листья следует мелко нарезать и перемешать с маслом. Затем прокипятить смесь на водяной бане и добавить пчелиный воск. Мазь далее необходимо остудить и поместить в холодильник. Ежедневно наносите мазь на пораженный сустав и надевайте бандаж. Терапию следует продолжать пока не наступит облегчение.
Для лечения эпикондилита коленного сустава можно сделать чудодейственную мазь. Для этого потребуются листья окопника (100 г), масло подсолнечное (1 стакан), воск пчелиный (50 г). Листья следует мелко нарезать и перемешать с маслом. Затем прокипятить смесь на водяной бане и добавить пчелиный воск. Мазь далее необходимо остудить и поместить в холодильник. Ежедневно наносите мазь на пораженный сустав и надевайте бандаж. Терапию следует продолжать пока не наступит облегчение.
Лечение у детей
Приступать к лечению заболевания в детском возрасте следует незамедлительно, после его обнаружения. Проводить срочное лечение следует по той причине, что хрящи еще не полностью сформированы и поддаются влиянию со стороны. Как осуществлять лечение у детей:
- Проводить регулярный массаж. Осуществлять его должен только врач.
- Проведение лечебной физкультуры.
- Физиотерапевтические процедуры.
- Медикаментозное лечение, которое способно заключаться в уколах кортикостероидов и гиалуроновой кислоты.
- Фиксирование сустава особыми наколенниками либо повязками.
У детей, как правило, не проводят оперативного лечения. Такой вид терапии осуществляется в более зрелом возрасте.
Прогноз
Прогноз данного заболевания положительный, поскольку болезнь не несет угрозы для жизни. Если соблюдаются принципы профилактических мер возможно достигнуть довольно продолжительного этапа ремиссии. При возникновении первых признаков болезни рекомендовано сразу же обратиться к врачу.
Профилактика
Заболевание принадлежит к тем, которые можно остановить, соблюдая конкретные рекомендации. Помимо этого, они способствуют не только остановки возникновения эпикондилита, но и сокращают опасность формирования рецидива. Профилактические меры состоят в следующем:
- Перед началом определенной работы следует сперва осуществить разминку.
- Соблюдение принципов осуществления профессиональных движений в спорте.
- Обязательно проводите ежедневный массаж и лечебную физкультуру.
- Прием лекарственной профилактики – витамины и минералы.
Использование фиксаторов и повязок на поврежденный сустав принесет значительно скорейшее выздоровлением. На протяжении рабочего дня следует сформировать благоприятные факторы для избегания нагрузки на поврежденный сустав.
симптомы, причины, диагностика и лечение
Содержание статьи:
Эпикондилит коленного сустава — это воспалительный процесс, локализующийся медиальным поражением связочного аппарата в области надмыщелка. Заболевание зачастую встречается у мужчин и женщин в возрасте от 40 лет и при отсутствии должного лечения, может привести к повреждению близлежащих тканей, связок и мышц.
Причины патологии
Эпикондилит коленного сустава
Главных причин, которые вызывают медиальный эпикондилит коленного сустава, пока не выявлено. Но врачи считают, что провоцирующими факторами патологии выступают:
- Высокие физические нагрузки — риск развития болезни имеют профессиональные спортсмены, любители подвижных игр и люди, которые занимаются тяжелыми видами спорта. Из-за того, что коленный сустав находится в постоянном движении, возникает его перенапряжение, страдают мышцы, связки и в дальнейшем может возникнуть эпикондилит.
- Травмы колена или всей нижней конечности — это вывихи, растяжения связок или сухожилий. Такие патологические состояния приводят к повреждению колена и возникновению множественных микротравм, что в дальнейшем приводит к поражению мягких тканей и развитию дегенеративно-воспалительному процессу.
- Наличие профессии, требующей высокого физического труда (грузчики, разнорабочие).
- Наличие заболеваний, приводящих к нарушению кровообращения в соседних участках в области колена.
Согласно появлению эпикондилита, такую патологию принято разделять на 2 формы:
- Травматическая — появляется в результате микротравм в суставе из-за чрезмерной нагрузки или неполноценной разминки перед тренировками.
- Посттравматическая — является следствием тяжелых повреждений связочного аппарата: растяжения, надрывы и разрывы связок, сухожилий и различные вывихи. Чаще данная форма встречается у людей, которые не соблюдают предписания врача в процессе лечения первичных заболеваний.
Симптомы недуга
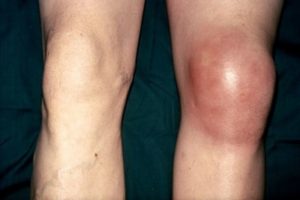
Сильный отек колена при эпикондилите
Симптомы эпикондилита коленного сустава возникают как правило сразу. Их выраженность зависит от степени поражения сустава и стадии болезни. Принято различать острую, подострую и хроническую стадию.
- Острая форма эпикондилита характеризуется яркими признаками. Пациент ощущает боль в области колена, которая по интенсивности может быть легкой, средней и сильной. Чаще болевые ощущения повышаются при физической нагрузке и снижаются в состоянии покоя.
- Подострая стадия болезни появляется вследствие двигательной активности и обуславливается средними по степени болями.
- Хроническая форма считается следствием острого течения, когда не было оказано своевременного лечения. Такую стадию эпикондилита выявить труднее всего, поскольку она имеет волнообразное течение и определяется ремиссиями, сменяющими обострения.
Диагностика болезни
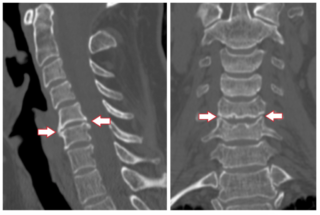
КТ колена для выявления патологии на ранней стадии
Чтобы установить точный диагноз, врач назначает больному лабораторные и инструментальные методы исследования.
Также обязательно проводит предварительный осмотр коленного сустава, опрашивает пациента о характере боли и других симптомах, узнает, предпринимал ли пациент самостоятельные попытки к лечению болезни.
Поскольку эпикондилит согласно признакам, может указывать на другие патологии, используют магниторезонансную томографию, по необходимости рентгенографию и ультразвуковое исследование.
Выявить воспалительный процесс в организме поможет анализ крови, мочи. Дополнительным методом обследования может служить компьютерная томография, которая тоже укажет на локализацию дегенеративного процесса, оценит состояние мягких тканей и связочного аппарата.
Методы терапии
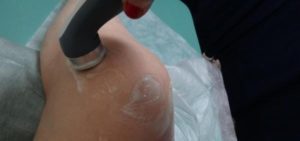
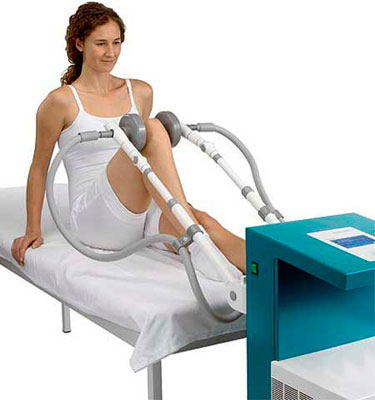
Ультрафонофорез коленных суставов
Лечением эпикондилита занимается травматолог или ортопед. При таком заболевании очень важно своевременно обратиться к специалисту и начать терапию. Поскольку патология определяется выраженными признаками, врачу удается предупредить осложнения и выбрать оптимальный метод терапии.
Главная цель лечения эпикондилита коленного сустава — это купировать болевые ощущения, снять воспаление и исключить дальнейший дегенеративный процесс.
Для этого пациенту назначают:
- Медикаменты (глюкокортикостероиды, нестероидные противовоспалительные средства и обезболивающие) — такие лекарственные препараты являются основными в лечении эпикондилита. Их фармакологическое действие направлено на подавление болезненности, воспалительного процесса, они снимают отечность и скованность движения. Применяются по показанию врача. В зависимости от стадии болезни, их использование может осуществляться в виде таблеток, мазей или инъекций для внутримышечного или внутрисуставного введения.
- Для восстановления двигательной функции коленного сустава и предупреждения атрофии мышц, пациенту показаны сеансы массажа, лечебной гимнастики и физиотерапевтических процедур. Такие мероприятия способствуют ускорению кровообращения и обменных процессов, помогают уменьшать боль и снимают воспаление. В качестве физиолечения используют криотерапию, ультрафонофорез, магнитотерапию и УВЧ. Лечебная физкультура проводится специальным врачом с помощью сеансов. Пациенту подбирают комплекс упражнений в зависимости от стадии болезни и его физической подготовленности. Начинают занятия по одобрению травматолога или ортопеда. Первый сеанс чаще идет как вступительный и длится 10—15 минут. В дальнейшем время и нагрузку постепенно увеличивают.
- Хирургическое лечение — используется в том случае, когда консервативные способы терапии не дали должного результата. Операцию проводят после предварительной диагностики, под общим наркозом. Цель такого лечения — купировать боль, воспаление и предупредить дальнейшее прогрессирование патологии. После операции пациенту всегда назначают реабилитационный период, включающий массаж, гимнастику и физиотерапевтические методы.
Также больному с эпикондилитом коленного сустава первое время организовывают постельный режим, чтобы максимально разгрузить колено и уменьшить болезненность. Если причиной болезни стала травма, на область сустава прикладывают холод в первые часы, чтобы снять отек, боль и воспаление, и по необходимости назначают препараты.
Профилактика эпикондилита
Считается, что развитие эпикондилита удается предупредить. Для этого нужно лишь придерживаться некоторых профилактических мер:
- Не перенапрягать коленный сустав.
- Исключить переохлаждения организма.
- Применять витаминные комплексы.
- Своевременно лечить инфекционные и другие заболевания.
- Обязательно проводить тщательную разминку и разогревать мышцы перед основными упражнениями.
- Заниматься любым видом спорта под наблюдением тренера.
Рекомендуется регулярно проводить утреннюю гимнастику и адекватно укреплять мышечный каркас тела пешими прогулками, несложными упражнениями, ездой на велосипеде.
Диагностика, методы лечения и профилактики эпикондилита коленного сустава
Сустав – это сложная структура, благодаря которой возможны активные движения в конечностях. На суставных поверхностях костей есть выросты, к которым крепятся сухожилия мышц и капсулы суставов. Запущенный воспалительный процесс в суставах распространяется на кости, которые их образуют. Возникают деструктивные процессы в мышцах и связках, которые могут приводить к их разрыву. Болезни опорно-двигательной системы развиваются достаточно медленно, поэтому у врачей и пациентов должна быть повышенная настороженность к малейшим изменениям в общем состоянии и симптомов со стороны коленей.
Что это такое?
Эпикондилит коленного сустава – это дегенеративно-воспалительное заболевание, которое приводит к деструкции коленей. Диагностика несколько затруднена, поэтому возникают осложнения, патологический процесс распространяется на окружающие ткани, и костные крепления для связочного аппарата могут разрушаться. Больше подвержены этой болезни лица мужского пола старше 40-50 лет.
 Эпикондилит колена
Эпикондилит коленаПричины
Ученые считают, что болезнь возникает из-за хронических травм, постоянных микроразрывов мышц и сухожилий в области их крепления к надмыщелкам. Это вызывает воспаление – периостит в сочетании с бурситом, то есть поражением суставной сумки и надкостницы. Эпикондилит бывает травматическим и посттравматическим, в соответствии с причинами, которые привели к возникновению болезни:
- Травматическая форма — во время травм, которые получены при выполнении тяжелого физического труда;
- Посттравматическая – после травмирования сустава, например, вывиха или растяжения.
Патология возникает при воздействии таких этиологических факторов:
- Систематические спортивные тренировки с превышением допустимой интенсивности нагрузок;
- Монотонно повторяющиеся движения в суставе в ходе выполнения упражнений или работы;
- Поднятие и перемещение больших грузов, тяжестей;
- Резкое, внезапное движение в суставе, которое приводит к травме;
- Несогласованность мышечных сокращений;
- Нарушение кровообращения в тканях сустава.
Симптомы
Симптоматика эпикондилита зависит, прежде всего, от фазы развития болезни, а их выделяют три:
- Острая фаза – для нее характерна сильная боль в мышцах;
- подострая фаза – боль возникает только при сильных перегрузках и интенсивной длительной работы сустава;
- Хроническая фаза – боль возникает внезапно, она не очень интенсивная, проходит незаметно, и нельзя предположить, сколько продлится период затишья.
Для того, чтобы правильно поставить диагноз, согласно коду МКБ, доктор тщательно осматривает область пораженного коленного сочленения. По результатам обследования врач может предположить, в какой части сустава произошло воспаление. По локализации эпикондилит бывает:
- Медиальный, то есть поражена внутренняя часть сустава, боль возникает во время сгибания ноги и распространяется по внутренней поверхности голени;
- Латеральный эпикондилит диагностируют при поражении наружной стороны правого или левого колена, эта форма характерна чрезмерной подвижностью коленного сочленения.
Поскольку чаще этим заболеванием страдают профессиональные спортсмены, то врачи создали специальную классификацию с характерными признаками для разных направлений спорта:
- «Колено пловца» — в этом случае повреждена медиальная связка из-за постоянного ее напряжения во время отталкивания от воды;
- «Колено прыгуна» — воспаляются связки, которые находятся в нижней части надколенника. Такое состояние часто возникает у баскетболистов и волейболистов;
- «Колено бегуна» — во время интенсивного бега происходит ущемление нервов, которые обеспечивают иннервацию мышц, расположенных выше надколенника.
 Схема возникновения «колена прыгуна»
Схема возникновения «колена прыгуна»Для уточнения диагноза травматолог может направить пациента на рентген сустава, хотя рентгенодиагностика уступает ультразвуковому и магниторезонансному исследованию по информативности.
Методы лечения
После тщательного обследования, сбора жалоб и выявления симптомов приступают к лечению. У большинства пациентов лечение не требует госпитализации и проводится амбулаторно, в домашних условиях. Врачи ортопеды-травматологи обычно рекомендуют применять сразу несколько направлений терапии для наступления быстрого и стойкого эффекта.
Прежде всего борются с болевым синдромом, поэтому назначают покой, иммобилизацию, холод на область сустава и ограничение двигательной активности в целом. Медикаментозное лечение включает в себя назначение следующих групп препаратов:
- Нестероидные противовоспалительные средства, например диклофенак, кеторолак, индометацин для приема внутрь и в виде внутримышечных инъекций, а также мазей для наружного применения;
- Глюкокортикостероидными препаратами делают специальные блокады нервных сплетений для устранения боли и уменьшения воспаления. Используют метилпреднизолон, бетаметазон.
 Фиксация колена
Фиксация коленаФизиотерапию назначают после стихания воспаления для предотвращения атрофии мышц и поддержания адекватного функционирования суставов. При эпикондилите показано проведение следующих физиотерапевтических процедур:
- Ультрафонофорез с лекарственными веществами. Под действием ультразвуковых волн препарат более полно и глубоко проникает в пораженные ткани и оказывает лечебный эффект;
- Диадинамические электрические токи – импульсы, посылаемые к мышцам, предотвращают их атрофию;
- Стимуляция переменным магнитным полем имеет схожее действие с предыдущим методом;
- Криотерапия – воздействие на ткани жидким азотом способствует активации процессов регенерации хрящей и связок;
- Ударно-волновая терапия – высокоэнергетические вибрации усиливают кровообращение и нормализуют трофику тканей пораженных суставов.
Интересно! В период реабилитации пациент не прекращает лечиться, в обязательном порядке назначают курс массажа и лечебной физкультуры.
В случае отсутствия эффекта от проводимого лечения на протяжении 6-10 месяцев лечащий травматолог может предложить проведение оперативного вмешательства. Операции на суставах выполняют двумя способами: открытым и эндоскопическим. Выбор того или иного из них зависит от индивидуальных особенностей пациента, характера его деятельности и течения самого заболевания. Суть оперативного лечения состоит в изменении места прикрепления мышц, то есть врач пришивает сухожилие к здоровому участку кости и удаляет разрушенные участки костной ткани и хрящей.
 Артроскопическая операция
Артроскопическая операцияПрофилактика
Для того, чтобы предотвратить возникновение заболевания, необходимо следовать некоторым рекомендациям:
- Спортивные тренировки проводить под чутким руководством профессионального тренера;
- К силовым упражнениям приступать только после разогревающей разминки;
- При подъеме тяжестей фиксировать суставы эластичными бинтами или специальными бандажами;
- Параллельно с основным видом спорта заниматься лечебной гимнастикой;
- Регулярно проходить курсы массажа;
- Своевременно лечить заболевания и санировать очаги инфекции;
- Полноценно и сбалансированно питаться, принимать дополнительные комплексы витаминов и минералов.
Вылечивать коленный эпикондилит несложно. При неукоснительном выполнении рекомендаций врача не возникает осложнений и можно добиться стойкой ремиссии заболевания.
Эпикондилит коленного сустава симптомы лечение
Эпикондилит коленного сустава: симптомы и лечение колена
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института заболеваний суставов: «Вы будете поражены, насколько просто можно вылечить суставы просто принимая каждый день…
Читать далее »
Эпикондилит коленного сустава представляет собой воспалительный дегенеративный процесс, развивающийся в надмыщелке, к которому крепятся связки, обеспечивающие функционирование мышцы. Заболевание характеризуется медленным разрушением этих креплений.
Не лечение болезни приводит к появлению воспаления в тканях и структурах, окружающих сустав. Патология зачастую развивается у мужчин, возрастом от 40 лет.
Факторы возникновения эпикондилита по сей день не изучены, так как люди, страдающие от этого заболевания, в основном лечат его с помощью народной медицины и обращаются за врачебной помощью только, когда их состояние здоровья существенно ухудшается. К сожалению, в некоторых случаях даже травматолог ставит неверный диагноз, по причине того, что симптоматика заболевания схожа со многими проявлениями суставных болезней.
Факторы появления патологии
Главная причина возникновения эпикондилита коленного сочленения заключается в профессиональном занятии спортом. Более того, заболевание может развиться вследствие таких факторов:
- Резкое движение, ставшее причиной травмы.
- Постоянные повторяющиеся движения в коленном суставе, совершаемые при осуществлении некоторых упражнений в фитнес-зале либо при выполнении определенного вида работ.
- Несогласованное функционирование мышц, которые обеспечивают работу колена.
- Повреждения сустава (разрыв связок в случае поднятия тяжелого груза, удар, падение, растяжение).
- Систематические чрезмерные нагрузки на коленный сустав.
Воспаление в колене развивается, когда происходят небольшие надрывы мышц и сухожилий в области их прикрепления к надмыщелку. Вследствие таких повреждений происходит появление ограниченного травматического периостита.
К тому же при поражении коленного сустава может произойти воспаление и обызвествление суставной сумки (бурсит).
Факторы возникновения эпикондилита определяют форму заболевания. Так, различают такие формы болезни как:
- травматическая;
- посттравматическая.
Травматический эпикондилит развивается по причине микротравм мышц и сухожилий у людей, работа которых связана с тяжелым физическим трудом и у спортсменов. Причина, из-за которой появляется эта форма заболевания кроется в наличии деформирующего артроза.
Посттравматический эпикондилит появляется вследствие растяжений, вывихов и прочих повреждений сустава.
Кроме того, риск возникновения эпикондилита колена существенно увеличивается, если пациент не соблюдает врачебные рекомендации после травмы во время реабилитации.
Симптоматика
Выраженность клинических проявлений заболевания зависит от этапа развития воспаления и деструктивных процессов в сочленении. Различают острую, подострую и хроническую стадию эпикондилита колена.
При острой форме больной испытывает жгучие либо острые болевые ощущения, имеющие разную продолжительность. Кроме того, интенсивност
Эпикондилит коленного сустава: симптомы и лечение
Эпикондилит коленного сустава представляет собой воспалительный дегенеративный процесс, развивающийся в надмыщелке, к которому крепятся связки, обеспечивающие функционирование мышцы. Заболевание характеризуется медленным разрушением этих креплений.
Не лечение болезни приводит к появлению воспаления в тканях и структурах, окружающих сустав. Патология зачастую развивается у мужчин, возрастом от 40 лет.
Факторы возникновения эпикондилита по сей день не изучены, так как люди, страдающие от этого заболевания, в основном лечат его с помощью народной медицины и обращаются за врачебной помощью только, когда их состояние здоровья существенно ухудшается. К сожалению, в некоторых случаях даже травматолог ставит неверный диагноз, по причине того, что симптоматика заболевания схожа со многими проявлениями суставных болезней.
Содержание статьи:
Факторы появления патологии
Главная причина возникновения эпикондилита коленного сочленения заключается в профессиональном занятии спортом. Более того, заболевание может развиться вследствие таких факторов:
- Резкое движение, ставшее причиной травмы.
- Постоянные повторяющиеся движения в коленном суставе, совершаемые при осуществлении некоторых упражнений в фитнес-зале либо при выполнении определенного вида работ.
- Несогласованное функционирование мышц, которые обеспечивают работу колена.
- Повреждения сустава (разрыв связок в случае поднятия тяжелого груза, удар, падение, растяжение).
- Систематические чрезмерные нагрузки на коленный сустав.
 Воспаление в колене развивается, когда происходят небольшие надрывы мышц и сухожилий в области их прикрепления к надмыщелку. Вследствие таких повреждений происходит появление ограниченного травматического периостита.
Воспаление в колене развивается, когда происходят небольшие надрывы мышц и сухожилий в области их прикрепления к надмыщелку. Вследствие таких повреждений происходит появление ограниченного травматического периостита.
К тому же при поражении коленного сустава может произойти воспаление и обызвествление суставной сумки (бурсит).
Факторы возникновения эпикондилита определяют форму заболевания. Так, различают такие формы болезни как:
- травматическая;
- посттравматическая.
Травматический эпикондилит развивается по причине микротравм мышц и сухожилий у людей, работа которых связана с тяжелым физическим трудом и у спортсменов. Причина, из-за которой появляется эта форма заболевания кроется в наличии деформирующего артроза.
Посттравматический эпикондилит появляется вследствие растяжений, вывихов и прочих повреждений сустава.
Кроме того, риск возникновения эпикондилита колена существенно увеличивается, если пациент не соблюдает врачебные рекомендации после травмы во время реабилитации.
Симптоматика
Выраженность клинических проявлений заболевания зависит от этапа развития воспаления и деструктивных процессов в сочленении. Различают острую, подострую и хроническую стадию эпикондилита колена.
При острой форме больной испытывает жгучие либо острые болевые ощущения, имеющие разную продолжительность. Кроме того, интенсивность неприятных ощущений увеличивается при движении суставов, она может распространяться вдоль мышечных волокон, но при этом очаг боли определяется с легкостью.
 В случае подострой стадии болезни боль возникает при нагрузке на сустав либо сразу после нее. А для хронической стадии эпикондилита характерно волнообразное течение, где период ремиссии сменяется обострением.
В случае подострой стадии болезни боль возникает при нагрузке на сустав либо сразу после нее. А для хронической стадии эпикондилита характерно волнообразное течение, где период ремиссии сменяется обострением.
По причине того, что главным фактором появления патологии коленного сустава считается профессиональные занятия спортивной деятельностью, различают несколько видов развития болезненных процессов.
Так, при «колене пловца» микроповреждения появляются, когда спортсмен отталкивается от воды. Во время этого процесса, связка, расположенная медиально, систематически перенапрягается, из-за чего и развивается эпикондилит.
При «колене прыгуна» воспаление сосредотачивается в области надколенника, а болевые ощущения локализуются внизу надколенника в зоне крепления связок. Зачастую эта патология возникает у волейболистов и баскетболистов.
У третей части всех спортсменов-бегунов развивается такой вид заболевания, как «колено бегуна».
При этом типе патологии болевые ощущения возникают вследствие передавливания нервов, иннервирующих надколенник.
Диагноз, лечение и профилактика
Чтобы лечение принесло оптимальные результаты в первую очередь надо собрать всю информацию о пациенте и провести квалифицированный осмотр пораженного сочленения. Иногда в качестве дополнительной диагностики проводится рентгенологическое исследования в целях исключения перелома либо МРТ коленного сустава,, чтобы не спутать эпикондилит с туннельным синдромом.
 Лечение эпикондилита колена осуществляется в амбулаторных условиях. С этой целью нужно обратиться к ортопеду либо травматологу. Основная задача терапии заключается в устранении болевого синдрома. Таким образом, необходимо частично либо полностью ограничить подвижность сочленения.
Лечение эпикондилита колена осуществляется в амбулаторных условиях. С этой целью нужно обратиться к ортопеду либо травматологу. Основная задача терапии заключается в устранении болевого синдрома. Таким образом, необходимо частично либо полностью ограничить подвижность сочленения.
Кроме того, сразу же после получения травмы к больному участку нужно приложить холодный компресс. В качестве медикаментозной терапии при продолжительной некупирующейся боли врач назначает блокаду с глюкокортикостероидами.
К тому же для восстановления кровоснабжения больного сустава применяются гели и мази, в составе которых имеются противовоспалительные нестероидные средства.
Кроме того, лечение эпикондилита направлено на предупреждение атрофии мышц и возобновление функционирования сустава, в том числе и его подвижности. В этих целях назначается гимнастика, массажная терапия и физиопроцедуры, включающие:
- диадинамотерапию;
- ультрафонофорез;
- импульсную магнитотерапию;
- криотерапию;
- ударно-волную терапию.
Если эпикондилит колена нельзя вылечить с помощью консервативного лечения, тогда назначается хирургическое вмешательство.
Развитие заболевания можно предупредить. Для этого нужно соблюдать простые рекомендации:
- систематически употреблять витаминные комплексы;
- выполнять лечебную гимнастику;
- вылечить все хронические инфекционные очаги;
- делать разминку перед силовой тренировкой;
- проводить ежедневные сеансы массажной терапии при постоянных занятиях спортом;
- заниматься спортом под тщательным наблюдением тренера.
Прогноз эпикондилита благоприятный, поэтому заболевание не угрожает жизни человека. В случае назначения эффективного лечения и соблюдения профилактических мер можно добиться длительной ремиссии.
диагностика и лечение в клинике доктора Глазкова
Эпикондилит
 Медицинский термин эпикондилит определяет воспалительный процесс, который развивается в надмыщелках дистальной (нижней) части плечевой кости. Данное заболевание является достаточно распространенным, оно часто встречается у спортсменов, а также людей, профессиональная деятельность которых связана с повышенной нагрузкой на предплечья и кисти.
Медицинский термин эпикондилит определяет воспалительный процесс, который развивается в надмыщелках дистальной (нижней) части плечевой кости. Данное заболевание является достаточно распространенным, оно часто встречается у спортсменов, а также людей, профессиональная деятельность которых связана с повышенной нагрузкой на предплечья и кисти.
Почему развивается?
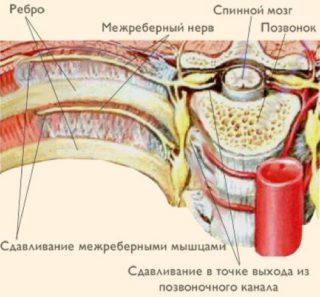
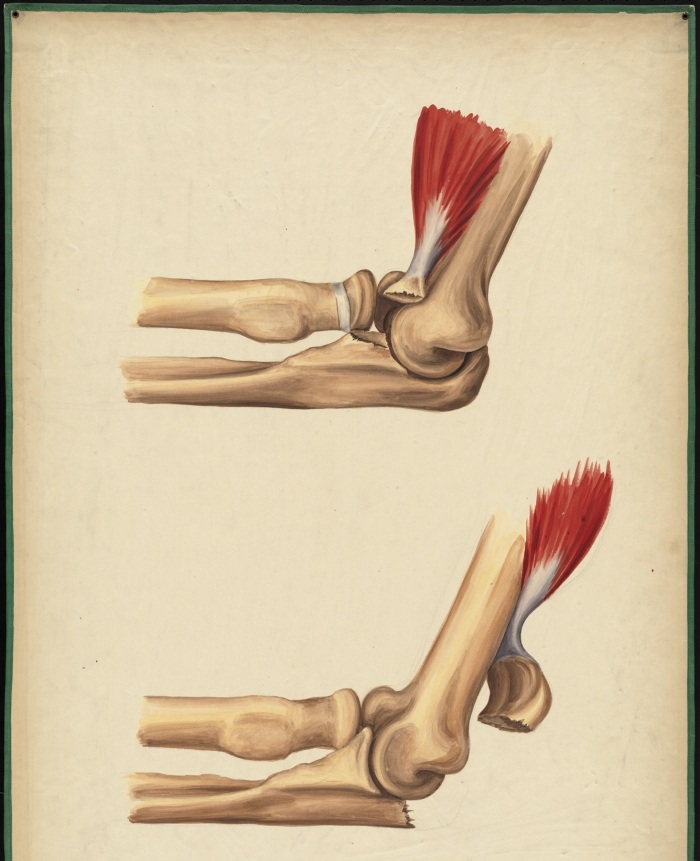
Плечевая кость является достаточно сложной структурой опорно-двигательного аппарата, участвующей в формировании локтевого сустава. Нижняя (дистальная) часть содержит два специфических выступа, которые называются наружный (латеральный) и внутренний (медиальный) надмыщелок. К ним прикрепляются соединительнотканные сухожилия мышц, которые сгибают (прикрепляются к медиальному надмыщелку) и разгибают (прикрепляются к латеральному надмыщелку) кисть, а также пальцы рук.
При значительном повышении функциональной нагрузки на предплечье и кисть, которая затрагивает данные мышцы, формируются микроповреждения сухожилий, а также костной ткани области их прикрепления, что приводит к последующему развитию воспалительной реакции, которая является основным патогенетическим механизмом развития заболевания.
Виды
 Эпикондилит сустава в зависимости от локализации микроповреждений разделяется:
Эпикондилит сустава в зависимости от локализации микроповреждений разделяется:
- Медиальный (внутренний) эпикондилит – воспалительный процесс развивается в области внутреннего надмыщелка вследствие повышенной функциональной нагрузки на мышцы, сгибающие кисть и пальцы рук. Данная патология часто имеет место у игроков в гольф, поэтому получила название «локоть гольфиста».
- Латеральный (наружный) эпикондилит – патология локализуется в наружном надмыщелке, микроповреждения и воспаление развиваются вследствие повышенной нагрузки на мышцы, разгибающие кисть и пальцы руки. Данный вариант заболевания часто развивается у теннисистов, поэтому он еще называется «локоть теннисиста».
В зависимости от выраженности воспалительной реакции заболевание имеет 3 степени тяжести течения. По основному причинному фактору выделяется патологический (результат заболеваний) и посттравматический эпикондилит (воспаление развивается после перенесенной травмы области локтя).
Причины
 Самой распространенной причиной формирования микроповреждений в области налмыщелков плечевой кости и развития воспалительного процесса является занятие спортом, который подразумевает достаточно высокие нагрузки на мышцы предплечья, кисть и пальцы руки (теннис, гольф, волейбол). Также достаточно часто заболевание может развиваться вследствие воздействия провоцирующих факторов, не связанных с занятиями спортом, к ним относятся:
Самой распространенной причиной формирования микроповреждений в области налмыщелков плечевой кости и развития воспалительного процесса является занятие спортом, который подразумевает достаточно высокие нагрузки на мышцы предплечья, кисть и пальцы руки (теннис, гольф, волейбол). Также достаточно часто заболевание может развиваться вследствие воздействия провоцирующих факторов, не связанных с занятиями спортом, к ним относятся:
- Профессиональная деятельность человека, которая связана с повышенной функциональной нагрузкой на кисть и пальцы рук (маляры, штукатуры, слесари, плотники, художники).
- Возрастные изменения, затрагивающие структуры локтевого сустава и приводящие к снижению их прочности, развитию микроповреждений, при которых имеет место воспалительная реакция надмыщелков.
- Длительное воспаление сустава – эпикондилит может развиваться на фоне хронического инфекционного или аутоиммунного процесса, в различной мере затрагивающего структуры локтевого сустава.
- Врожденные изменения, затрагивающие соединительную и костную ткань, приводящие к уменьшению их прочности. Они обычно обусловлены нарушением функционального состояния определенных генов и развиваются уже в детском возрасте.
Выяснение причин развития патологического процесса является важной составляющей успешного лечения, а также профилактики эпикондилита, направленной на устранение их повторного воздействия.
Признаки эпикондилита
Заподозрить развитие воспалительного процесса в тканях области наружного или внутреннего надмыщелка возможно на фоне появления достаточно характерных клинических признаков заболевания, к которым относятся:
- Боль в области воспаленного надмыщелка по наружной или внутренней поверхности локтевого сустава и нижней части плечевой кости. Болевой синдром развивается постепенно. Вначале ощущения дискомфорта беспокоят только на фоне нагрузок на предплечье и кисть. В дальнейшем по мере прогрессирования патологического процесса они становятся постоянными.
- Нарушение функционального состояния предплечья, характеризующееся снижением силы сокращения мышц, сгибающих кисть при медиальном эпикондилите, или мышц, разгибающих кисть при латеральном эпикондилите. Выраженность слабости мышц зависит от интенсивности воспалительного процесса.
- Появление воспалительных признаков в мягких тканях области локтевого сустава, которые характеризуются покраснением (гиперемия) кожи, а также ее отеком с увеличением в объеме (результат повышения проницаемости сосудов микроциркуляторного русла с выходом плазмы крови в межклеточное вещество).
Данные проявления помогают заподозрить эпикондилит. Клиника заболевания может иметь определенные сходства с другими патологическими процессами, поэтому достоверная постановка диагноза возможна только у медицинского специалиста врача ортопеда-травматолога.
Диагностика
 Диагноз эпикондилит устанавливается на основании результатов клинического обследования (обстоятельный опрос пациента, осмотр области локтевого сустава, пальпация тканей, а также определение объема активных и пассивных движений в руке) и объективного исследования. Оно включает современные методы визуализации внутренних структур локтевого сустава, к которым относятся:
Диагноз эпикондилит устанавливается на основании результатов клинического обследования (обстоятельный опрос пациента, осмотр области локтевого сустава, пальпация тканей, а также определение объема активных и пассивных движений в руке) и объективного исследования. Оно включает современные методы визуализации внутренних структур локтевого сустава, к которым относятся:
- УЗИ (ультразвуковое исследование):
- компьютерная или магнитно-резонансная томография;
- артроскопия;
- рентгенография.
Для определения причинного фактора, приведшего к развитию воспалительного процесса, могут дополнительно назначаться лабораторные методики исследования, направленные на выявление и идентификацию возбудителя инфекции или факта развития аутоиммунного процесса.
Цели лечения
После того, как был установлен диагноз эпикондилит сустава, лечение назначается врачом на основании результатов диагностических исследований, определения причин заболевания, а также выраженности воспалительной реакции. Оно преследует несколько основных терапевтических целей, к которым относятся:
- Уменьшение выраженности воспалительной реакции, а также ощущений дискомфорта в виде болевых ощущений.
- Восстановление функционального состояния мышц предплечья, ответственных за сгибание или разгибание кисти, в частности силы их сокращения.
- Предотвращение повторного развития воспалительной реакции, которое обычно достигается за счет исключения воздействия провоцирующих факторов, приводящих к формированию микроповреждений сухожилий мышц, а также костного основания надмыщелков.
Для контроля эффективности назначенного лечения врач ориентируется по снижению выраженности клинических проявлений заболевания, а также результатам повторных контрольных объективных исследований.
Направления лечения
Достижение основных терапевтических целей возможно при помощи использования нескольких основных современных направлений терапевтических мероприятий, к которым относятся:
- Консервативное лечение с использованием медикаментозных средств различных фармакологических групп.
- Физиотерапевтические процедуры.
- Хирургическое вмешательство.
После того, как врачом был определен эпикондилит, диагностика и выбор терапевтических мероприятий зачастую определяются техническими возможностями медицинского учреждения.
Консервативная терапия
В связи с воспалительным происхождением такой патологии, как эпикондилит, медикаментозное лечение включает применение противовоспалительных лекарственных средств 2-х основных групп:
- Нестероидные противовоспалительные медикаменты – используются при воспалительной реакции средней степени выраженности обычно в виде таблеток в комбинации с мазью или кремом. При выраженном болевом синдроме могут применяться парентеральные формы лекарства в уколах.
- Гормональные препараты глюкокортикостероиды – обладают мощным противовоспалительным эффектом, поэтому назначаются при тяжелом течении патологического процесса преимущественно в виде уколов.
Дополнительно для ускорения восстановления тканей назначаются витамины, хондропротекторы (средства, улучшающие обменные процессы в хрящевой ткани), а также минеральные соли.
Физиотерапевтические процедуры
 При длительном (хроническом) воспалении в качестве монотерапии или в дополнение к использованию медикаментозных средств, врачом могут назначаться физиотерапевтические процедуры. Они подразумевают воздействие определенными физическими факторами на ткани с целью уменьшения выраженности воспалительной реакции, а также более быстрого восстановления. Для этого современные специализированные клиники применяют:
При длительном (хроническом) воспалении в качестве монотерапии или в дополнение к использованию медикаментозных средств, врачом могут назначаться физиотерапевтические процедуры. Они подразумевают воздействие определенными физическими факторами на ткани с целью уменьшения выраженности воспалительной реакции, а также более быстрого восстановления. Для этого современные специализированные клиники применяют:
- магнитотерапию;
- озокерит;
- грязевые ванны;
- ударно-волновую терапию;
- электрофорез с противовоспалительными медикаментами для локального наружного использования.
Выбор конкретной методики проводится врачом индивидуально в зависимости от давности воспалительного патологического процесса, особенностей организма пациента, а также технических возможностей медицинского учреждения.
Хирургическое вмешательство
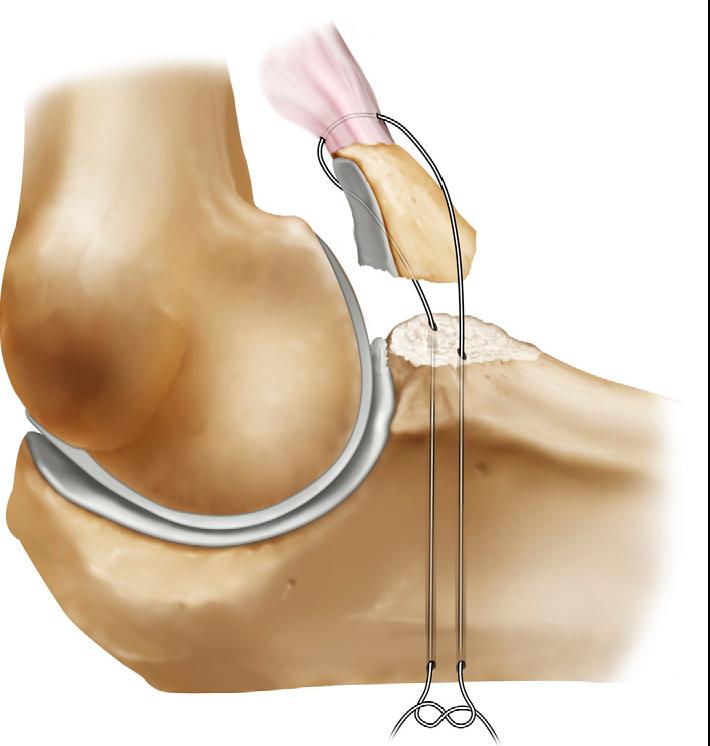
Оперативное лечение эпикондилита является вынужденной мерой, которая назначается врачом при неэффективности консервативной терапии и физиотерапевтических мероприятий. Основной целью операции является удаление воспаленных тканей с последующей пластикой. Она может проводиться открытым доступом и при помощи артроскопии. Вмешательство открытым доступом является более травматическим, поэтому сегодня используется реже.
После артроскопии (в полость сустава вводится оптический прибор и микроинструментарий, которым выполняются необходимые манипуляции) ткани восстанавливаются значительно быстрее, а также вероятность развития осложнений значительно ниже. Если был установлен тяжелый эпикондилит, лечение может включать комбинацию сразу нескольких направлений. При этом консервативная терапия является подготовительным этапом к проведению операции.
Реабилитация
Для полного восстановления функционального состояния локтевого сустава, мышц предплечья после основного курса терапевтических мероприятий, независимо от их направления, назначается реабилитация. Она включает иммобилизацию (обездвиживание) локтя на определенный период времени для лучшего восстановления тканей.
Обычно иммобилизация проводится после выполнения операции. Затем по мере укрепления соединительнотканных волокон сухожилий и костной основы надмыщелков назначаются специальные гимнастические упражнения, позволяющие восстановить мышечную силу соответствующих мышц предплечья. Нагрузка при этом увеличивается постепенно в течение достаточно длительного периода времени.
Обычно для полного восстановления функционального состояния локтя требуется реабилитация, которая проводится в течение периода времени до полугода.
Народное лечение
Существуют народные средства, позволяющие уменьшить выраженность воспалительной реакции в области наружного или внутреннего надмыщелка плечевой кости. Они в основном представлены лекарственными растениями, обладающими противовоспалительными свойствами (конский щавель, зеленый чай, крапива), которые используются в виде компрессов или примочек. Перед тем, как начать лечение с применением народных средств, важно проконсультироваться с врачом, который определит безопасность и целесообразность таких мероприятий.
Синдром эпикондилита приносит достаточно выраженный дискомфорт в жизнь человека. Заболевание часто приводит к снижению трудоспособности, а также является причиной преждевременного завершения карьеры у профессиональных спортсменов. При своевременном начале адекватного лечения в большинстве случаев удается достичь благоприятного прогноза.
Теннисный локоть (боковой эпикондилит) – OrthoInfo
Консервативное лечение
Приблизительно от 80% до 95% пациентов добиваются успеха при консервативном лечении.
Остальное. Первый шаг к выздоровлению – дать вашей руке полноценный отдых. Это означает, что вам придется на несколько недель отказаться от занятий спортом или тяжелой работы.
Нестероидные противовоспалительные препараты. Такие препараты, как аспирин или ибупрофен, уменьшают боль и отек.
Физиотерапия. Специальные упражнения помогают укрепить мышцы предплечья. Ваш терапевт также может выполнить ультразвуковое исследование, ледяной массаж или методы стимуляции мышц, чтобы улучшить заживление мышц.
Скоба. Использование бандажа с центром на тыльной стороне предплечья также может помочь облегчить симптомы теннисного локтя. Это может уменьшить симптомы, дав отдых мышцам и сухожилиям.
Инъекции стероидов. Стероиды, такие как кортизон, являются очень эффективными противовоспалительными лекарствами.Ваш врач может решить ввести стероид в болезненную область вокруг латерального надмыщелка, чтобы облегчить симптомы.
Экстракорпоральная ударно-волновая терапия. Ударно-волновая терапия направляет звуковые волны в локоть. Эти звуковые волны создают «микротравмы», которые способствуют естественным процессам заживления организма. Многие врачи считают ударно-волновую терапию экспериментальной, но некоторые источники показывают, что она может быть эффективной.
Проверка оборудования. Если вы занимаетесь ракеткой, врач может посоветовать вам проверить правильность посадки вашего снаряжения.Более жесткие и менее натянутые ракетки часто могут снизить нагрузку на предплечье, а это означает, что мышцам предплечья не нужно работать так интенсивно. Если вы используете ракетку слишком большого размера, замена головки на меньшую может помочь предотвратить повторение симптомов.
Хирургическое лечение
Если ваши симптомы не исчезнут после 6–12 месяцев консервативного лечения, ваш врач может порекомендовать операцию.
Большинство хирургических операций по поводу теннисного локтя включает удаление пораженной мышцы и повторное прикрепление здоровой мышцы к кости.
Правильный хирургический подход будет зависеть от ряда факторов. К ним относятся масштаб вашей травмы, ваше общее состояние здоровья и ваши личные потребности. Поговорите со своим врачом о вариантах. Обсудите результаты, полученные вашим врачом, и любые риски, связанные с каждой процедурой.
Открытая хирургия. Самый распространенный подход к восстановлению теннисного локтя – открытая операция. Это предполагает надрез над локтем.
Открытая операция обычно выполняется амбулаторно.Это редко требует ночевки в больнице.
Артроскопическая хирургия. Теннисный локоть также можно восстановить с помощью миниатюрных инструментов и небольших разрезов. Как и открытая операция, это процедура в тот же день или амбулаторно.
Хирургические риски. Как и любая операция, операция на теннисном локте сопряжена с риском. Чаще всего следует учитывать:
- Инфекция
- Повреждение нервов и сосудов
- Возможна длительная реабилитация
- Потеря прочности
- Потеря гибкости
- Необходимость дополнительной операции
Реабилитация. После операции ваша рука может быть временно иммобилизована с помощью шины. Примерно через неделю снимают швы и шину.
После снятия шины начинают упражнения на растяжку локтя и восстановление гибкости. Легкие, постепенно укрепляющие упражнения начинают примерно через 2 месяца после операции.
Ваш врач скажет вам, когда вы сможете вернуться к спортивной деятельности. Обычно это происходит через 4-6 месяцев после операции. Операция на локтевом суставе считается успешной у 80–90% пациентов.Однако нередко можно увидеть упадок сил.
,Лечение эпикондилеза (эпикондилита) в Друскининкай, Литва
Эпикондилит или эпикондилез – заболевание тканей локтевого сустава воспалительного и дегенеративного характера, развивающееся в результате многократных микротравм и перегрузок мышц предплечья. Например, внешний эпикондилит часто называют локтем теннисиста. Основные симптомы заболевания – сильная боль над поверхностью локтевого сустава, при разгибании и вращении руки, ослабление мускулов при хватании.Лечение требует покоя сустава, может потребоваться временная иммобилизация, показаны физиотерапевтические процедуры (ультразвуковая терапия, фонофорез, пелоидотерапия, токи Бернара), анальгетики, нестероидные противовоспалительные препараты, при стойких болях продолжительностью более 1-2 недель проводят лечебные блокады. , Если боль не проходит более 3-4 месяцев, то это становится показанием к хирургическому иссечению пораженных участков сухожилий.
Лучшие спа-отели в Друскининкае по качеству лечения
Спа-отель Europa Royale 4 *
От 74 € за 1 день полный пансион и лечение
9,8 /10Спа Отель Эгле Эконом 3 *
От 50 € за 1 день полный пансион и лечение
9,3 /10Спа Отель Эгле Комфорт 4 *
От 65 € за 1 день полный пансион и лечение
9,4 /10Spa Hotel Spa Вильнюс 4 *
От 81 € за 1 день полный пансион и лечение
9,5 /10Спа Отель Эгле Стандарт 3 *
От 52 € за 1 день полный пансион и лечение
9,3 /10Spa Hotel Lietuva – комплекс Grand SPA Lietuva 3 *
От 54 € за 1 день полный пансион и лечение
9,1 /10 Показать все спа-отели в городе ДрускининкайПочинская Марина Руководитель службы поддержки
Консультация врача
Бесплатная помощь врача санатория
Если у вас возникли трудности с выбором санатория или спа-отеля, подходящего для лечения ваших заболеваний, воспользуйтесь бесплатной консультацией санаторно-курортного врача Елены Хорошевой.
Отправьте свой вопрос здесьХорошева Елена Главный врач sanatoriums.com
,Лечение эпикондилеза (эпикондилита) в Бирштонасе, Литва
Эпикондилит или эпикондилез – заболевание тканей локтевого сустава воспалительного и дегенеративного характера, развивающееся в результате многократных микротравм и перегрузок мышц предплечья. Например, внешний эпикондилит часто называют локтем теннисиста. Основные симптомы заболевания – сильная боль над поверхностью локтевого сустава, при разгибании и вращении руки, ослабление мускулов при хватании.Лечение требует покоя сустава, может потребоваться временная иммобилизация, показаны физиотерапевтические процедуры (ультразвуковая терапия, фонофорез, пелоидотерапия, токи Бернара), анальгетики, нестероидные противовоспалительные препараты, при стойких болях продолжительностью более 1-2 недель проводят лечебные блокады. , Если боль не проходит более 3-4 месяцев, то это становится показанием к хирургическому иссечению пораженных участков сухожилий.
Лучшие спа-отели в Бирштонасе по качеству лечения
Спа Отель Эгле Комфорт 4 *
От 65 € за 1 день полный пансион и лечение
9,2 /10Спа-отель Vytautas Mineral SPA 4 *
От 80 € за 1 день полный пансион и лечение
9,1 /10 Показать все спа-отели в городе БирштонасСлужба поддержки клиентов
Не знаете, по каким критериям выбрать курорт или спа-отель?
Не умеете бронировать?
Позвоните нам, и наша служба поддержки поможет вам.
Вопросы-ОтветыПочинская Марина Руководитель службы поддержки
Консультация врача
Бесплатная помощь врача санатория
Если у вас возникли трудности с выбором санатория или спа-отеля, подходящего для лечения ваших заболеваний, воспользуйтесь бесплатной консультацией санаторно-курортного врача Елены Хорошевой.
Отправьте свой вопрос здесьХорошева Елена Главный врач sanatoriums.com
,Лечение эпикондилеза (эпикондилита) в Портороже, Словения
Эпикондилит или эпикондилез – заболевание тканей локтевого сустава воспалительного и дегенеративного характера, развивающееся в результате многократных микротравм и перегрузок мышц предплечья. Например, внешний эпикондилит часто называют локтем теннисиста. Основные симптомы заболевания – сильная боль над поверхностью локтевого сустава, при разгибании и вращении руки, ослабление мускулов при хватании.Лечение требует покоя сустава, может потребоваться временная иммобилизация, показаны физиотерапевтические процедуры (ультразвуковая терапия, фонофорез, пелоидотерапия, токи Бернара), анальгетики, нестероидные противовоспалительные препараты, при стойких болях продолжительностью более 1-2 недель проводят лечебные блокады. , Если боль не проходит более 3-4 месяцев, то это становится показанием к хирургическому иссечению пораженных участков сухожилий.
Лучшие спа-отели в Портороже по качеству лечения
Гранд Отель Порторож 4 *
От 114 € за 1 день полный пансион и лечение
8,4 /10 Показать все спа-отели в городе ПорторожСлужба поддержки клиентов
Не знаете, по каким критериям выбрать курорт или спа-отель?
Не умеете бронировать?
Позвоните нам, и наша служба поддержки поможет вам.
Вопросы-ОтветыПочинская Марина Руководитель службы поддержки
Консультация врача
Бесплатная помощь врача санатория
Если у вас возникли трудности с выбором санатория или спа-отеля, подходящего для лечения ваших заболеваний, воспользуйтесь бесплатной консультацией санаторно-курортного врача Елены Хорошевой.
Отправьте свой вопрос здесьХорошева Елена Главный врач sanatoriums.com
,

 Болевые ощущения с явной локализацией, которые значительно усиливаются при резких движениях в поврежденном суставе.
Болевые ощущения с явной локализацией, которые значительно усиливаются при резких движениях в поврежденном суставе.






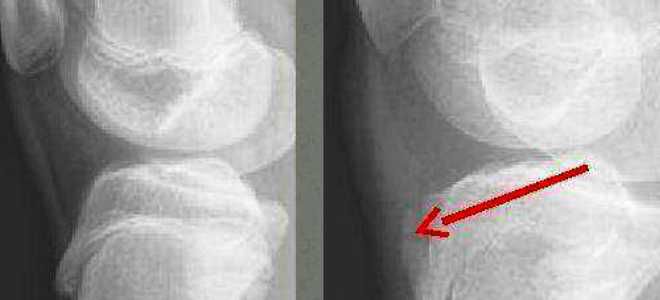
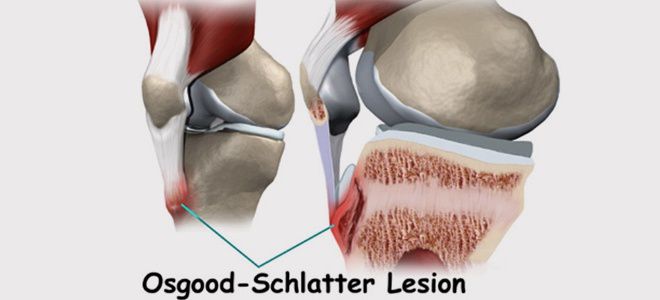
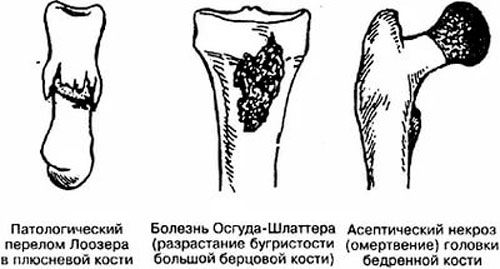 Болезнь Осгуда-Шляттера относится к одной из патологий опорно-двигательного аппарата. В научной литературе ее именуют остеохондропатией бугристости большеберцовой кости во время которой происходит омертвление (некроз) апофиза костной ткани. В медицинской практике заболевание распространено среди лиц юношеского возраста и подростков (11-17 лет), когда в организме еще продолжается развитие костных тканей (у взрослых практически не встречается).
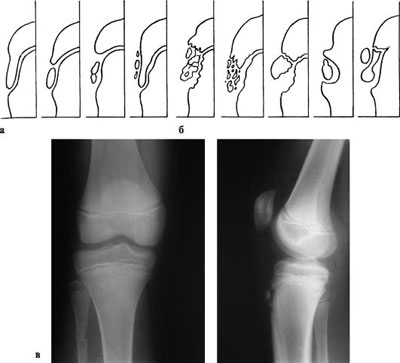
Болезнь Осгуда-Шляттера относится к одной из патологий опорно-двигательного аппарата. В научной литературе ее именуют остеохондропатией бугристости большеберцовой кости во время которой происходит омертвление (некроз) апофиза костной ткани. В медицинской практике заболевание распространено среди лиц юношеского возраста и подростков (11-17 лет), когда в организме еще продолжается развитие костных тканей (у взрослых практически не встречается).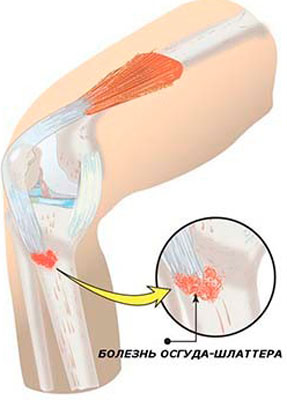 Главной причиной заболевания являются интенсивные физические нагрузки, которые испытывает организм во время продолжительных занятий спортом и активными играми.
Главной причиной заболевания являются интенсивные физические нагрузки, которые испытывает организм во время продолжительных занятий спортом и активными играми.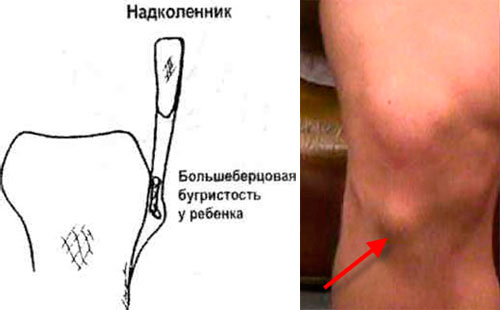
 В данной статье рассказываем как предотвратить развитие остеопороза у женщин.
В данной статье рассказываем как предотвратить развитие остеопороза у женщин.
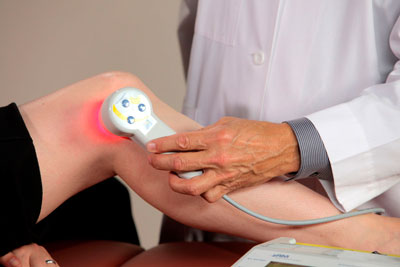
 Заслуживает отдельного внимания. В современной физиотерапии — это одно из самых новых направлений, отличающихся высокой эффективностью (примерно в 60-70%) и простотой использования. Его действие базируется на влиянии низкочастотных магнитных полей на пораженную область. Метод может применяться в качестве альтернативного лечения, когда другие способы не принесли желаемого результата.
Заслуживает отдельного внимания. В современной физиотерапии — это одно из самых новых направлений, отличающихся высокой эффективностью (примерно в 60-70%) и простотой использования. Его действие базируется на влиянии низкочастотных магнитных полей на пораженную область. Метод может применяться в качестве альтернативного лечения, когда другие способы не принесли желаемого результата.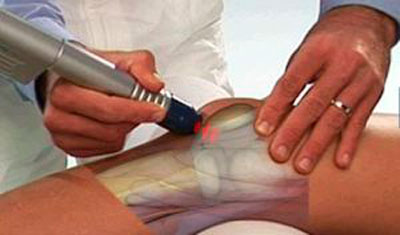
 В данной статье рассказываем что делать, если произошел вывих тазобедренного сустава
В данной статье рассказываем что делать, если произошел вывих тазобедренного сустава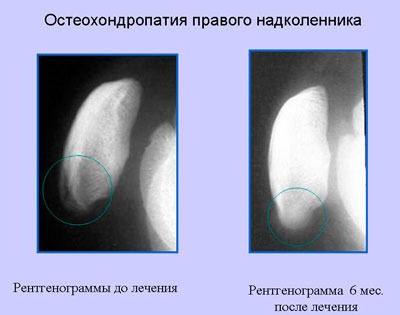











































 Голеностопный сустав человека берет на себя большую часть веса. Этот сустав окружен множеством мышц и сухожилиями, которые придают устойчивость и надежность. Но при всем при этом разрыв связок голеностопного сустава является одной из самых распространенных травм опорно-двигательного аппарата.
Голеностопный сустав человека берет на себя большую часть веса. Этот сустав окружен множеством мышц и сухожилиями, которые придают устойчивость и надежность. Но при всем при этом разрыв связок голеностопного сустава является одной из самых распространенных травм опорно-двигательного аппарата. В голеностопном суставе есть три группы мышц, которые осуществляют его фиксацию. По наружной поверхности сустава располагаются пяточно- малоберцовая, передняя и задняя таранно- малоберцовая связки, проходящие вдоль наружной лодыжки и удерживают таранную кость от бокового смещения.
В голеностопном суставе есть три группы мышц, которые осуществляют его фиксацию. По наружной поверхности сустава располагаются пяточно- малоберцовая, передняя и задняя таранно- малоберцовая связки, проходящие вдоль наружной лодыжки и удерживают таранную кость от бокового смещения. Основной признак указывающий на повреждение связок голеностопного сустава – это боль, которая возникает сразу после травмы. Далее болевые ощущения могут стать менее выраженными, а затем снова возобновиться.
Основной признак указывающий на повреждение связок голеностопного сустава – это боль, которая возникает сразу после травмы. Далее болевые ощущения могут стать менее выраженными, а затем снова возобновиться. Также возможно произвести исследование МРТ – которое наиболее точно помогает определить степень травмы, так как дает послойное изображение всех связок, сухожилий и травмированных суставов.
Также возможно произвести исследование МРТ – которое наиболее точно помогает определить степень травмы, так как дает послойное изображение всех связок, сухожилий и травмированных суставов. Специальную защитную восьмиобразную повязку или шину при частичном разрыве связок рекомендовано носить в течении двух-трех недель до полного исчезновения отечности и боли.
Специальную защитную восьмиобразную повязку или шину при частичном разрыве связок рекомендовано носить в течении двух-трех недель до полного исчезновения отечности и боли.










 Травмы связок сустава обусловлены высокой мобильностью сустава
Травмы связок сустава обусловлены высокой мобильностью сустава Фото растяжения голеностопного сустава с МРТ
Фото растяжения голеностопного сустава с МРТ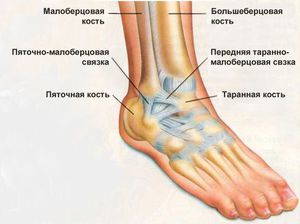 Разрыв связок голеностопного сустава чаще всего случается вследствие сильных нагрузок на него. А чтобы голеностоп мог нормально работать, он окружен большим числом связок, сухожилий и мышц, которые выступают в роли защиты сустава от повреждений. Разрывы связок нередко происходят по причине разрыва связок голеностопа.
Разрыв связок голеностопного сустава чаще всего случается вследствие сильных нагрузок на него. А чтобы голеностоп мог нормально работать, он окружен большим числом связок, сухожилий и мышц, которые выступают в роли защиты сустава от повреждений. Разрывы связок нередко происходят по причине разрыва связок голеностопа.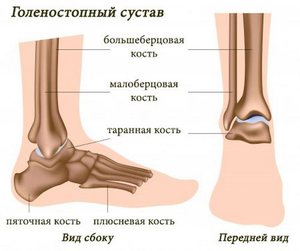 легкая степень травмы голеностопа провоцирует частичное растяжение и разрыв волокон голеностопа. Иногда случается микроразрыв мягких тканей и сухожилий. Кожа при данной травме начинает отекать, опухает и краснеет. Человек мучается от ноющих болей, особенно во время ходьбы или другой деятельности;
легкая степень травмы голеностопа провоцирует частичное растяжение и разрыв волокон голеностопа. Иногда случается микроразрыв мягких тканей и сухожилий. Кожа при данной травме начинает отекать, опухает и краснеет. Человек мучается от ноющих болей, особенно во время ходьбы или другой деятельности;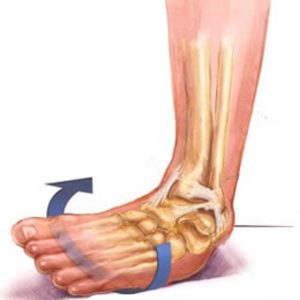 Если врач при осмотре диагностировал лишь частичное повреждение связок голеностопа, то лечить его можно в домашних условиях. Нужно соблюдать щадящий режим, а пострадавшую ногу нужно фиксировать посредством специальной повязки. А первые дни следует дополнительно прикладывать к месту повреждения лед. На третий или четвертый день после травмы сустав следует прогреть. Разрыв связок — это не заболевание, которое требует соблюдения постельного режима. Нужно двигаться в прежнем режиме, но поврежденный сустав нужно надежно закрепить и не опираться на него целиком.
Если врач при осмотре диагностировал лишь частичное повреждение связок голеностопа, то лечить его можно в домашних условиях. Нужно соблюдать щадящий режим, а пострадавшую ногу нужно фиксировать посредством специальной повязки. А первые дни следует дополнительно прикладывать к месту повреждения лед. На третий или четвертый день после травмы сустав следует прогреть. Разрыв связок — это не заболевание, которое требует соблюдения постельного режима. Нужно двигаться в прежнем режиме, но поврежденный сустав нужно надежно закрепить и не опираться на него целиком.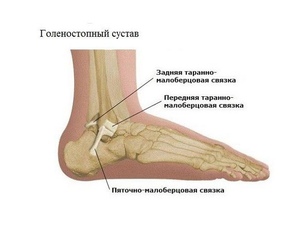 криотерапия. В данном методе к местам разрыва связок нужно прикладывать холодные компрессы или же кульки с замороженной жидкостью. Холод помогает сузить сосуды, это сокращает циркуляцию крови, сокращает болезненные ощущения и отеки. Такой метод — наиболее действенный в течение первых часов с момента травмирования;
криотерапия. В данном методе к местам разрыва связок нужно прикладывать холодные компрессы или же кульки с замороженной жидкостью. Холод помогает сузить сосуды, это сокращает циркуляцию крови, сокращает болезненные ощущения и отеки. Такой метод — наиболее действенный в течение первых часов с момента травмирования;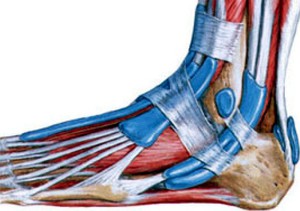 Если человек получил травму голеностопного сустава, ему нужно вовремя обратиться к врачу, чтобы он предпринял все меры для эффективного лечения. Нужно соблюдать все предписания и рекомендации специалиста. Тугую повязку нужно носить и после окончания лечения еще некоторое время, она поможет не допустить повторное растяжение или разрыв связок. Повязки помогут быстрее восстановиться после травмирования и возобновить работу сустава.
Если человек получил травму голеностопного сустава, ему нужно вовремя обратиться к врачу, чтобы он предпринял все меры для эффективного лечения. Нужно соблюдать все предписания и рекомендации специалиста. Тугую повязку нужно носить и после окончания лечения еще некоторое время, она поможет не допустить повторное растяжение или разрыв связок. Повязки помогут быстрее восстановиться после травмирования и возобновить работу сустава.
 Анатомия костной системы человека, скелетная система человека, скелет, позвоночник, columna vertebralis, позвоночный столб, позвоночные кости, стенка туловища, анатомическое тело, передний, задний и боковой вид
Анатомия костной системы человека, скелетная система человека, скелет, позвоночник, columna vertebralis, позвоночный столб, позвоночные кости, стенка туловища, анатомическое тело, передний, задний и боковой вид 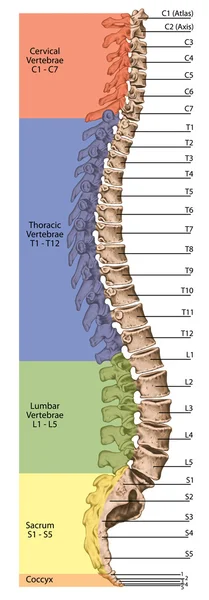 Дидактическая доска, анатомия, скелетная система человека, скелет, позвоночник, костный позвоночник, columna vertebralis, позвоночный столб, позвоночные кости, стенка туловища, анатомическое тело, вид сбоку
Дидактическая доска, анатомия, скелетная система человека, скелет, позвоночник, костный позвоночник, columna vertebralis, позвоночный столб, позвоночные кости, стенка туловища, анатомическое тело, вид сбоку 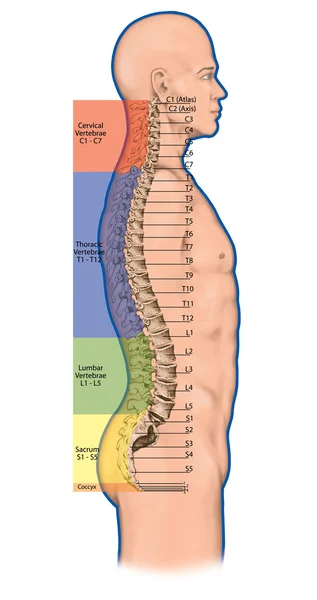 Дидактическая доска, анатомия костной системы человека, скелетная система человека, скелет, позвоночник, костный позвоночник, columna vertebralis, позвоночный столб, позвоночные кости, анатомическое тело, боковой вид
Дидактическая доска, анатомия костной системы человека, скелетная система человека, скелет, позвоночник, костный позвоночник, columna vertebralis, позвоночный столб, позвоночные кости, анатомическое тело, боковой вид 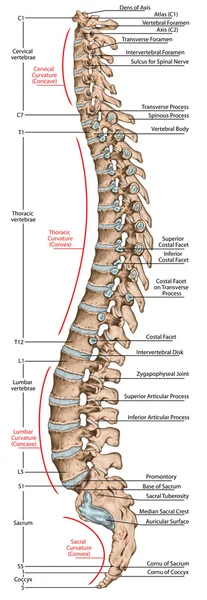 Дидактическая доска, анатомия костной системы человека, скелетная система человека, скелет, позвоночник, костный позвоночный столб, позвоночный столб, позвоночные кости, стенка туловища, анатомическое тело, вид сбоку
Дидактическая доска, анатомия костной системы человека, скелетная система человека, скелет, позвоночник, костный позвоночный столб, позвоночный столб, позвоночные кости, стенка туловища, анатомическое тело, вид сбоку 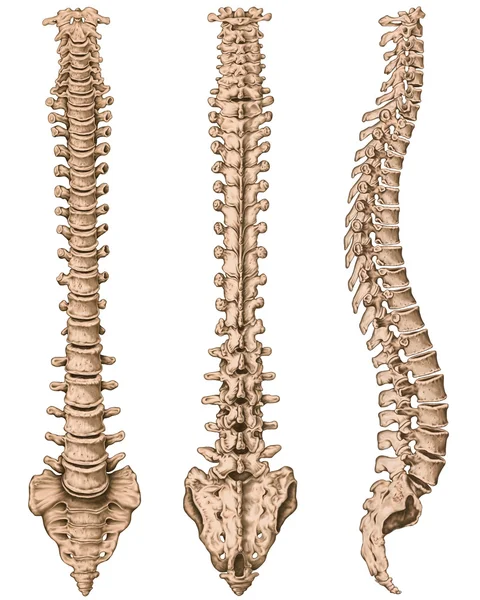 Анатомия костной системы человека, гул скелетная система, скелет, позвоночник, позвоночник, позвоночный столб, позвоночный столб, кости позвонка, стенка туловища, анатомическое тело, передний, задний и боковой вид.Связка человека
Анатомия костной системы человека, гул скелетная система, скелет, позвоночник, позвоночник, позвоночный столб, позвоночный столб, кости позвонка, стенка туловища, анатомическое тело, передний, задний и боковой вид.Связка человека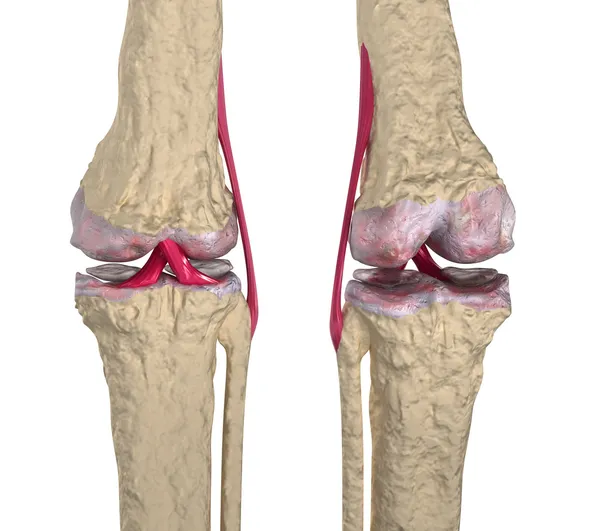 .
.













 Растрескивание или расслоение ногтей на ногах – неприглядное и неловкое состояние, которое чаще касается пожилых людей, но может возникнуть в любом возрасте. Это заставляет людей избегать открытой обуви. Могут образоваться вертикальные, горизонтальные и другие трещины. В статье рассмотрены причины, способы восстановления и предотвращения растрескивания и многое другое.
Растрескивание или расслоение ногтей на ногах – неприглядное и неловкое состояние, которое чаще касается пожилых людей, но может возникнуть в любом возрасте. Это заставляет людей избегать открытой обуви. Могут образоваться вертикальные, горизонтальные и другие трещины. В статье рассмотрены причины, способы восстановления и предотвращения растрескивания и многое другое. Горизонтально треснутый ноготь из-за травмы
Горизонтально треснутый ноготь из-за травмы Поврежденный ноготь красным плоским лишаем
Поврежденный ноготь красным плоским лишаем Грибок
Грибок Загрузка…
Загрузка…



 Задумываясь над тем, почему трескаются ногти, люди должны рассмотреть все возможные причины появления повреждений:
Задумываясь над тем, почему трескаются ногти, люди должны рассмотреть все возможные причины появления повреждений: Если у человека все ногтевые пластины имеют повреждения, он самостоятельно не сможет справиться с проблемой. Ему нужно незамедлительно обратиться в медицинское учреждение и получить консультацию. В том случае если ноготь с трещиной будет самопроизвольно расти, очень скоро он расползется в стороны. Человек будет испытывать сильный болевой синдром, из-за контакта с половинками ногтевой пластины.
Если у человека все ногтевые пластины имеют повреждения, он самостоятельно не сможет справиться с проблемой. Ему нужно незамедлительно обратиться в медицинское учреждение и получить консультацию. В том случае если ноготь с трещиной будет самопроизвольно расти, очень скоро он расползется в стороны. Человек будет испытывать сильный болевой синдром, из-за контакта с половинками ногтевой пластины. Очень часто ногтевые пластины травмируются в домашних условиях, когда люди выполняют работу по дому. Если они столкнулись с этой проблемой им нужно попробовать заклеить посредством обычного лака, после чего записаться к своему мастеру маникюра:
Очень часто ногтевые пластины травмируются в домашних условиях, когда люди выполняют работу по дому. Если они столкнулись с этой проблемой им нужно попробовать заклеить посредством обычного лака, после чего записаться к своему мастеру маникюра: Если причиной растрескивания ногтевых пластин стала грибковая инфекция или кожное заболевание, то помочь решить проблему может только миколог или дерматолог. Врач проведет комплекс диагностических мероприятий, назначит ряд лабораторных исследований. Такое обследование необходимо потому, что ни один специалист на первичном осмотре не сможет точно определить крошащийся или треснувший ноготь является следствием механического повреждения или какой-то скрытой патологии.
Если причиной растрескивания ногтевых пластин стала грибковая инфекция или кожное заболевание, то помочь решить проблему может только миколог или дерматолог. Врач проведет комплекс диагностических мероприятий, назначит ряд лабораторных исследований. Такое обследование необходимо потому, что ни один специалист на первичном осмотре не сможет точно определить крошащийся или треснувший ноготь является следствием механического повреждения или какой-то скрытой патологии.

 При использовании гормонов подойти к вопросу нужно основательно, поскольку неправильно подобранный препарат может нанести большой урон здоровью. Самостоятельно подбирать лекарства нельзя, обязательна консультация с врачом, который назначит необходимые исследования. По их результатам будет известно, какой гормон находится в дефиците в организме.
При использовании гормонов подойти к вопросу нужно основательно, поскольку неправильно подобранный препарат может нанести большой урон здоровью. Самостоятельно подбирать лекарства нельзя, обязательна консультация с врачом, который назначит необходимые исследования. По их результатам будет известно, какой гормон находится в дефиците в организме.



















 Киста Беккера под коленом – это патология, причиняющая большой дискомфорт
Киста Беккера под коленом – это патология, причиняющая большой дискомфорт Киста Беккера может возникнуть из-за механического повреждения колена
Киста Беккера может возникнуть из-за механического повреждения колена Один из главных симптомов кисты Беккера – трудности в сгибании и разгибании колена
Один из главных симптомов кисты Беккера – трудности в сгибании и разгибании колена Если не обратиться к врачу на первых этапах патологии, то возможны серьезные осложнения
Если не обратиться к врачу на первых этапах патологии, то возможны серьезные осложнения Диагностировать наличие кисты Беккера поможет УЗИ, МРТ или атроскопия
Диагностировать наличие кисты Беккера поможет УЗИ, МРТ или атроскопия Лечение кисты Беккера происходит консервативной терапией или оперативным вмешательством
Лечение кисты Беккера происходит консервативной терапией или оперативным вмешательством У спортсменов эта патология образовывается чаще, поэтому им следует регулярно обследоваться у врача
У спортсменов эта патология образовывается чаще, поэтому им следует регулярно обследоваться у врача




 Воспалительные процессы в коленном суставе провоцируют рост новообразования.
Воспалительные процессы в коленном суставе провоцируют рост новообразования. Образование кисты возможно в следствии механического повреждения сустава.
Образование кисты возможно в следствии механического повреждения сустава. Препарат снимет воспаление.
Препарат снимет воспаление. К хирургии прибегают при наличии новообразований больших размеров.
К хирургии прибегают при наличии новообразований больших размеров. Запущенные стадии болезни влияют на подвижность человека.
Запущенные стадии болезни влияют на подвижность человека.