Мыщелковый отросток нижней челюсти: Перелом мыщелкового отростка нижней челюсти – Перелом мыщелкового отростка нижней челюсти со смещением
Топографо-анатомические особенности
Анатомо-физиологические особенности височно-нижнечелюстного сустава. Контрактура, анкилозы ВНЧС, вывихи нижней челюсти: этиология, классификация, патогенез, клиника, дифференциальная диагностика, лечение, основные принципы профилактики.
История, терминология, классификация заболеваний.
Термины «артрит» и «артроз» известны как минимум с 19 века. Понятие о деформации сустава — артрозе – впервые предложил немецкий хирург Мюллер (19 век). Автора термина и понятия «артрит» выявить нам не удалось. Данное определение широко использовали врачи на протяжении веков. Практически до конца 1950 годов во всех руководствах по стоматологии любое нарушение в суставе называлось артритом (острым или хроническим). В 1959 г. на пленуме Всесоюзного антиревматического комитета и затем на Всесоюзном съезде ревматологов было введено понятие вторичного деформирующего остеоартроза, что явилось важным шагом в понимании патологии суставов. В дальнейшем это понятие было глубоко разработано для височно-нижнечелюстного сустава, и термин стали использовать стоматологи. Найдя широкое применение в стоматологии детского возраста, данное определение дистрофической патологии сустава не нашло широкого распространения в стоматологии взрослых.
Английский хирург Эстли Купер (1825) впервые указал на то, что расстройства движений в височно-нижнечелюстном суставе связаны с неправильным положением внутрисуставного диска. Затем изучением дисфункции в суставе занимались многие хирурги 19, 20 веков, но к пониманию данного симптомокомплекса подходили постепенно.
В 1934 году ЛОР-врачом Костеном г. Сент-Луис (США), был описан синдром, связывающий снижение слуха и боли в суставе с беззубой челюстью или отсутствием жевательных зубов, особенно в сочетании с обратноперекрывающим соотношением челюстей. В дальнейшем было доказано, что отсутствие зубов не влияет на слух, но заслугой Костена является выявление связи заболевания сустава с дефектами зубных рядов. В настоящее время данный «синдром» большинством авторов в клинике не используется.
Более точное описание болевого синдрома было дано Шварцем (1955). Он ввел термин «миофасциальный болевой дисфункциональный синдром». В работах Шварца было впервые указано на то, что боль на пораженной половине лица связана, прежде всего, со спазмом жевательной мускулатуры. Он также указал на важность психологического состояния пациента. Автор первым рекомендовал назначение миорелаксантов, ограничение открывания рта и седативную терапию.
На ведущую роль стресса в развитии дисфункции ВНЧС и болевого синдрома указал Ласкин (1969), подчеркивая, что данный синдром может развиваться даже при отсутствии окклюзионной патологии.
В 1979—1982 гг. Фарер и Сарти ввели понятие «переднее смещение диска с его репозицией и отсутствием ее (без репозиции)».
Таким образом, были сформированы основные понятия данного состояния, к которому приводят как окклюзионные нарушения, так и стрессовые ситуации. Особые группы составляют пациенты с врожденной патологией суставов, острыми и хроническими заболеваниями как суставного отростка, так и височной кости (уха прежде всего).
Височно-нижнечелюстной сустав образован мыщелковым (суставным) отростком нижней челюсти и нижнечелюстной ямкой височной кости.
Суставная головка имеет форму эллипса и покрыта тонким фиброзным хрящом, который при воспалении и травме легко повреждается, замещаясь рубцовой или костной тканью (анкилозы). Внутренний слой фиброзного хряща выполняет функцию одной из зон роста нижней челюсти и ремоделирования суставной головки. Под хрящом имеется тонкая компактная пластинка и губчатая кость.
Нижнечелюстная ямка височной кости покрыта тонким хрящом в переднем отделе и имеет форму эллипса. Она состоит из передней выпуклой части — суставного бугорка — и задней вогнутой части. Суставная головка совершает движения по задней поверхности ската суставного бугорка. У некоторых пациентов скат суставного бугорка, делая углубление, медиально также заканчивается небольшим возвышением (бугорком), что позволяет говорить о межбугорковом гребне (скате). Термин «суставная головка вышла на суставной бугорок» описывает и соответствует только рентгенологической картине. В клинике такое положение суставной головки является патологией. Через каменисто-барабанную щель из нижнечелюстной (суставной) ямки в барабанную полость среднего уха проходят барабанные артерии, вена и струна. Поэтому часто артриты и мезотимпаниты связаны между собой.
У новорожденных суставной бугорок отсутствует, появляясь лишь к 7—8 месяцу жизни, и окончательно оформляется к 6—8 годам, т. е. к началу прорезывания постоянных зубов. Суставная (нижнечелюстная) ямка плоская и становится глубокой к 6 годам. Глубина суставной ямки связана с особенностями роста основного черепа, поэтому ортодонтическое лечение влияет только на положение головки в суставной впадине.
Оссификация нижней челюсти. Мыщелковый отросток как зона роста нижней челюсти или зона адаптации и ремоделирования
Нижняя челюсть является второй костью тела после ключицы, в которой начинается оссификация. Ее большая часть оссифицируется из мембранной (оболочечной) ткани меккелева хряща.
В процессе внутриутробного развития часть хряща, которая находится между капсулой, содержащей орган слуха, и мандибулярным отверстием, исчезает, а его мембранозное покрытие (оболочка) формирует две связки и представлено в виде капсулы сустава (рис. 2).
Часть хряща между мандибулярным и ментальным отверстиями с каждой стороны также исчезает, а из ее оболочки формируется большая часть тела нижней челюсти (за исключением симфиза и области резцов) и нижняя часть ветвей до мандибулярных отверстий.
Резцовая часть альвеолярного отростка нижней челюсти формируется из медиальной части меккелева хряща.
Кость подбородочного отдела, расположенная ниже альвеолярной части, формируется из отдельного симфизиального хряща, который свойственен только человеку и отсутствует у других животных.
В учебных целях для лучшего понимания процессов оссификации, формирования нижнечелюстной кости и представления о меккелевом хряще его можно выделить и увидеть на препаратах хрящевых и костно-хрящевых рыб (рис. 3).
Каждая часть нижней челюсти начинает оссифицироваться из одного центра, который появляется на шестой неделе внутриутробного развития в мезенхимальном футляре меккелева хряща около будущего ментального отверстия.
Позже появляются другие центры (хрящи) — «дополнительные»:
Суставной хрящ — из него развивается суставной отросток и верхняя часть ветви до нижнечелюстных отверстий;
Венечный хрящ — формируется венечный отросток;
Симфизеальный хрящ — резцовая часть ниже резцов.
При рождении нижняя челюсть состоит из 2 половин, соединенных в симфизе подбородка фиброзной тканью.
Нижнечелюстная кость среди лицевых костей занимает особое место по характеру роста. В эмбриональном периоде эта кость не контактирует с основанием черепа. Височно-нижнечелюстной сустав закладывается позже других суставов и формируется хрящевыми тканями из мезенхимы первой жаберной дуги. Рост нижней челюсти происходит путем энхондрального окостенения (костеобразования) в мыщелковом отростке, в его субхондральной зоне пролиферации. На протяжении всего периода роста нижней челюсти по переднему краю ветви происходит резорбция кости, по заднему — построение костной ткани надкостницей. Когда рост нижней челюсти заканчивается, элементы фиброзного хряща постепенно замещаются костной тканью, а пролиферативная активность сохраняется лишь в субхондральной зоне. Эта активность обеспечивает протекание процессов ремоделирования (изменения формы суставной головки), что связано с состоянием зубных рядов и межзубных контактов. Процессы ремоделирования суставной головки в течение жизни являются отображением морфологической адаптации сустава к условиям функциональной нагрузки. С возрастом, при нарушении функционального равновесия в зубочелюстной системе, происходят дегенеративные изменения в субхондральной зоне пролиферации (субхондральный склероз), в результате чего развиваются остеофиты — костные выросты, деформирующие суставную поверхность (рис. 4).
При вынужденной окклюзии происходит травма диска и хряща (трещины, перфорации, разрывы) или растяжения, разрыв связок сустава, дислокация диска. Первичным поражением суставных дисков, не имеющих чувствительных нервных элементов, объясняют скудность проявлений или бессимптомность начальных стадий развития заболеваний ВНЧС. Диск не болит!
Суставной диск (рис. 5, 6) имеет двояковогнутую форму: в центре он тонкий (1-2 мм), по краям толстый (3—4 мм). Диск состоит из фиброзного хряща, краями сращен с капсулой и разделяет сустав на два этажа: верхний и нижний. По объему верхний этаж составляет 1,5 мл, нижний – 0,5 мл.
Егоров П. М. — профессор, автор книг «Местное обезболивание в стоматологии», «Болевая дисфункция височно-нижнечелюстного сустава». Разработал несколько нових методов анестезий в челюстно-лицевой области.
Диск компенсирует отсутствие полного соответствия сочленяющихся костных поверхностей и обеспечивает широкий диапазон движений нижней челюсти. Вначале открывания рта диск находится в суставной ямке, а при значительном опускании нижней челюсти диск выходит из суставной ямки и устанавливается на скате суставного бугорка. В зависимости от характера питания животные имеют различные формы суставной головки: у жвачных — поперечновогнутая, лошади — поперечновыгнутая, свиньи — треугольная, хищников — цилиндрическая.
Капсула сустава (рис. 7) представляет собой эластичную соединительнотканную оболочку. В переднем отделе она тонкая и легко растягивается, в заднем — значительно утолщенная. Вывих челюсти наблюдается чаще в переднем отделе, но при этом капсула не рвется. Суставная капсула состоит из наружного — фиброзного и внутреннего — эндотелиального слоя, клетки которого вырабатывают синовиальную жидкость. Синовиальная жидкость вырабатывается в основном в заднем отделе сустава, там, где между задним полюсом диска и капсулой сустава имеется свободная соединительная ткань, называемая «задисковой подушкой» (рис. 5, 6). К капсуле, диску и шейке мыщелкового отростка прикрепляется верхняя и нижняя части латеральной крыловидной мышцы. Понятие «диск» — условно и взято из общей артрологии, так как внутрисуставной хрящ ВНЧС представляет собой больше эллипс, изогнутый в виде туфельки или стельки обуви.
Читать книгу Переломы челюстей Бориса Кабакова : онлайн чтение
ХИРУРГИЧЕСКО-ОРТОПЕДИЧЕСКИЕ МЕТОДЫ ЛЕЧЕНИЯ ПЕРЕЛОМОВ НИЖНЕЙ ЧЕЛЮСТИСочетанные методы лечения переломов нижней челюсти
Одним из них является «наружная лигатура» (Блэк). Сущность этого хирургическо-ортопедического метода заключается в проведении вокруг тела нижней челюсти проволочной петли, крепящей отломки к надесневой шине или съемному протезу.
Показания к применению – переломы беззубой челюсти в подбородочном отделе.
Техника операции: после проводникового обезболивания отломки сопоставляют вручную и моделируют надесневую шину из самотвердеющей пластмассы. Если у пострадавшего имеется съемный протез, то он может быть использован в качестве шины. Намечают места проведения проволочных лигатур: при одиночном переломе – по одной лигатуре на отломке, при двойном – по одной на периферических отломках и две на центральном.
После инфильтрационной анестезии на уровне нижнего края челюсти в области одного из отломков, отступив от зоны перелома на 1,5 – 2 см, делают прокол мягких тканей острием скальпеля до кости. Через прокол, скользя по внутренней поверхности челюсти, вводят проводник (игла для переливания крови без канюли длиной 6 – 8 см) с таким расчетом, чтобы не повредить слюнной проток. Через проводник в полость рта выводят конец проволоки из титана диаметром 0,6 – 0,8 мм, а сам проводник извлекают наружу. Вместо проволоки можно использовать монолитную капроновую нить (рыболовная леска) диаметром 0,7 – 0,8 мм. Через тот же прокол кожи проводят аналогичную манипуляцию и с вестибулярной стороны, с той лишь разницей, что проводник вместе с нитью выводят через рот. После проведения проволоки с силой подтягивают ее за оба конца для более интимного прилегания к кости. После того как закончено проведение лигатур вокруг всех отломков и они вновь устанавлены в правильное положение, накладывают надесневую шину, над которой скручивают концы проволоки (рис. 41, а).
Рис. 41. Этапы (I – IV) проведения проволочных лигатур с помощью проводника (а).
Закрепление отломков челюсти с помощью лигатур и съемного зубного протеза (б)
Если в качестве шины используют съемный протез больного, то следует в месте наложения лигатур пропилить бором канавку между искусственными зубами как можно ближе к базису протеза (рис. 41, б). Это обеспечит более устойчивое крепление протеза к челюсти.
В ряде случаев, при других локализациях перелома, приходится прибегать к двухчелюстной фиксации отломков, используя метод динамического подвешивания нижней челюсти к назубной шине верхней челюсти или даже к костям лицевого скелета – за наружный край грушевидного отверстия, за переднюю ость носа и т. п. (рис. 42).
Техника операции:
1. Подвешивание нижней челюсти за наружную стенку грушевидного отверстия. Для закрепления проволочных петель за наружную стенку грушевидного отверстия производят разрез по переходной складке от первого до пятого зуба, отслаивают слизистонадкостничный лоскут до нижней трети боковой стенки. Со стороны полости носа слизистую оболочку отслаивают на протяжении 1 см, отступив от края боковой стенки грушевидного отверстия на 0,5 см, бором по направлению к полости носа проделывают отверстие для проволочной лигатуры. После проведения проволоки через созданное отверстие выводят ее в преддверие рта, скручивая концы между собой и изогнув их в виде крючка. Рану слизистой оболочки ушивают.
Рис. 42. Схема динамического подвешивания нижней челюсти к костям лицевого скелета
2. Подвешивание нижней челюсти за переднюю ость носа. При проведении проволочной петли за переднюю ость носа делают разрез по переходной складке от клыка до клыка. Отслаивают слизисто-надкостничный лоскут до нижнего края грушевидного отверстия и слизистую оболочку дна носа на протяжении 1 см. При помощи крутой острой иглы, заведенной в одну из половин носа (через рану слизистой оболочки полости рта), направляя ее параллельно плоскости дна носа, проводят проволочную лигатуру за переднюю ость. Проволоку выводят в преддверие рта в виде крючка. Рану слизистой оболочки ушивают.
При подвешивании за переднюю ость носа и к стенке грушевидного отверстия необходимо рекомендовать защиту альвеолярного отростка верхней челюсти надесневой шиной, которая не только предупреждает образование пролежней на слизистой оболочке от давления проволочной петли, но и создает лучшие условия для вытяжения нижней челюсти кверху и кпереди.
Более надежно и устойчиво можно осуществлять подвешивание при помощи двух проволочных петель, проводимых вокруг нижней челюсти, а не одной (даже при креплении за переднюю носовую ость), как рекомендуют некоторые зарубежные авторы. В тех случаях, когда имеются соответствующие условия, можно осуществить динамическое подвешивание нижней челюсти к назубной шине верхней челюсти.
Метод динамического подвешивания нижней челюсти к верхней целесообразно применять: 1) при общем тяжелом состоянии больного и множественных переломах нижней челюсти, когда нельзя использовать ортопедический метод назубного шинирования, а длительное оперативное вмешательство может ухудшить состояние больного; 2) при переломах мыщелковых отростков со смещением при беззубых челюстях; 3) при переломах мыщелковых отростков со смещением, даже при наличии зубов, когда нужно развить значительную силу вытяжения.
Подвешивание нижней челюсти к костям лицевого скелета (и мозгового черепа) можно осуществить также с помощью специальных крючков [Мектубджян, 1975; и др.]. Стремясь к одночелюстной иммобилизации, некоторые авторы рекомендуют прибегать к сочетанию оперативного и ортопедического методов. К. Мушка (1973) при переломах в области угла нижней челюсти предлагает захватить венечный отросток проволочной петлей (или лигатурой в виде вожжей, проведенных за задний край ветви), концы которой крепят к назубной шине. В. А. Сукачев и Г. И. Осипов (1976) при подобных переломах вводят в ретромолярное пространство спицу с нарезкой на конце и фиксируют ее к зубному ряду.
Лечение переломов мыщелкового отростка нижней челюсти
Переломы мыщелкового отростка нижней челюсти неогнестрельного происхождения встречаются довольно часто, хотя статистические данные как отечественных, так и зарубежных авторов значительно отличаются друг от друга (от 6,4 до 36,3 %).
При лечении неогнестрельных переломов тела нижней челюсти в основном не возникает сомнений в применении того или иного метода. Совершенно очевидно, что при переломах в этой области только правильное сопоставление отломков и их надежное закрепление приведут не только к срастанию перелома, но и воссозданию нормальной артикуляции зубных рядов – этой важнейшей предпосылке восстановления функции жевания. Когда же речь заходит о переломах мыщелкового отростка, высказанные выше положения подвергают сомнению, так как вопрос о способах лечения различных видов переломов в этой области до сих пор окончательно не решен.
На обширном материале О. Е. Бабицкая еще в 1950, 1952 гг. убедительно показала, что неполное восстановление формы кости, отмечаемое в качестве одного из частных анатомических исходов переломов мыщелкового отростка, леченных ортопедическими методами, не исключает возможности восстановления в последующем хорошей функции.
С помощью мастикациографии изучен ход восстановления жевательной функции при переломах мыщелкового отростка. Установлено, что в ряде случаев, когда в результате лечения не удается достигнуть первоначальной анатомической формы нижней челюсти, благодаря компенсаторным механизмам функция жевания все же становится полноценной.
Благоприятные результаты консервативного лечения большинства переломов мыщелкового отростка нижней челюсти позволяют ряду специалистов высказываться довольно категорично против оперативных методов.
• При одиночных переломах мыщелкового отростка в тех случаях, когда не наблюдается смещения отломков или же оно было незначительным (без нарушения прикуса), лечение обычно сводится к созданию покоя на 7 – 10 сут., назначению механически щадящей пищи и иммобилизации нижней челюсти подбородочной пращой.
• При двойных и множественных переломах нижней челюсти, когда, помимо мыщелкового отростка, повреждается и тело, в ряде случаев фиксацию отломков в пределах зубного ряда осуществляют одночелюстной проволочной шиной или же с помощью остеосинтеза. Если при этом не было смещения отломков в области мыщелкового отростка или же оно было минимальным, то иммобилизацию проводят также с помощью подбородочной пращи.
• При одиночных переломах мыщелкового отростка со смещением отломков, даже при минимальном нарушении прикуса, применяют, как правило, назубные шины с межчелюстным эластическим вытяжением. Если эти переломы сочетаются с переломами другой локализации, то в таких случаях иногда прибегают к остеосинтезу, дополняя тем самым назубную фиксацию отломков. Для низведения большого отломка между большими коренными зубами, на поврежденной стороне помещают различные прокладки. Для этой цели используют отрезки резиновой дренажной трубки в два, три, четыре слоя (в зависимости от степени смещения отломков) или же больным изготавливают прокладки из самотвердеющей пластмассы (так называемые завышающие каппы). Стремясь создать оптимальное вытяжение, большинство резиновых колец располагают в области фронтальной группы зубов. Резиновые кольца надевают на зацепные петли шин с таким расчетом, чтобы сила тяги была направлена в неповрежденную сторонуивтоже время подтягивала подбородочный отдел к верхней челюсти. При двусторонних переломах мыщелкового отростка и наличии травматического открытого прикуса межзубные прокладки помещают с обеих сторон.
При гладком течении заживления перелома прокладки извлекают в среднем через 7 – 10 дней. Челюсти устанавливают в правильном прикусе, нижнюю фиксируют к верхней с помощью резиновых колец, которые разрешают снимать на время еды через 2 – 2,5 нед. Лечение направлено не столько на правильное сопоставление отломков в области мыщелкового отростка, сколько на создание нормальной артикуляции зубных рядов.
Как показал анализ отдаленных результатов, добиться анатомически точного сопоставления отломков при применении ортопедических методов лечения удавалось лишь в редких случаях. У большинства больных восстанавливался правильный прикус, обеспечивающий полноценную функцию жевания.
Наибольшее количество осложнений (нарушение прикуса, ограничение движений челюсти) при различных методах ортопедического лечения наблюдается при переломах в области шейки челюсти, особенно таких, при которых имеется вывих суставной головки и укорочение «суставной высоты» (М. М. Соловьев). При таких переломах, особенно в тех случаях, когда повреждаются оба мыщелковых отростка, прогноз при ортопедическом методе лечения, как правило, неблагоприятный. Несмотря на правильную установку большого отломка и восстановление безукоризненного прикуса в процессе лечения путем применения различных видов длительной ортопедической иммобилизации, нередко у таких больных после консолидации перелома в отдаленные сроки наблюдается открытый прикус разных степеней.
Неудовлетворенность в ряде случаев исходами ортопедического лечения побуждает изыскивать новые, преимущественно оперативные, методы сопоставления и закрепления отломков при переломах мыщелкового отростка нижней челюсти.
Говоря о показаниях к оперативному лечению переломов мыщелкового отростка, необходимо отметить, что как в отечественной, так и в зарубежной литературе наметились два подхода. Одни авторы, придерживаясь преимущественно радикальных взглядов, рекомендуют прибегать к операции по следующим показаниям: 1) при внутрисуставных переломах; 2) при свежих переломах отростка с проникновением отломков в мягкие ткани и нарушением контакта между отломками; 3) при переломах отростка в сочетании с множественными переломами как нижней, так и верхней челюсти; 4) при застарелых переломах мыщелковых отростков, приводящих к функциональным нарушениям; 5) при переломах со смещением отломков и укорочением суставной высоты; 6) при переломах мыщелкового отростка с вывихом головки; 7) при переломах мыщелкового отростка нижней челюсти с выраженным смещением отломков; 8) при двустороннем переломе с вывихом суставных головок.
Другие же авторы, придерживаясь более консервативного подхода, резко ограничивают показания к оперативному методу лечения подобных переломов. В частности, L. Weiskopf (1967) признает только одно показание– двусторонние переломы с вывихом головок.
Без оперативного вмешательства возможны следующие наиболее благоприятные варианты заживления переломов с вывихом головок: 1) смещенная головка срастается в положении вывиха с большим отломком нижней челюсти; 2) сращение с большим отломком не наступает, образуется псевдоартроз; 3) вывихнутая головка костно срастается с основанием черепа; с большим отломком образуется соединительнотканная связь; 4) вывихнутая головка сустава образует соединительнотканные связи как с основанием черепа, так и с большим отломком нижней челюсти.
Однако следует помнить, что эти сравнительно благоприятные варианты заживления возможны лишь при раннем функциональном лечении. При длительной иммобилизации нередко возникают костные сращения, приводящие к более или менее тяжелым ограничениям движений нижней челюсти.
Таким образом, в ряде случаев для обеспечения полноценного восстановления функции нижней челюсти, во избежание развития контрактур и анкилозов следует прибегать к оперативному лечению.
Необходимо отметить, что, осуществляя остеосинтез мыщелкового отростка, нужно стремиться в каждом конкретном случае изыскать такой способ закрепления отломков, который обеспечил бы надежность фиксации и возможность обойтись без дополнительного назубного шинирования.
При низких переломах основания мыщелкового отростка вполне возможно применение костного шва в различных модификациях. Однако трудно рассчитывать на «удерживающую способность» костного шва при высоком переломе шейки челюсти. Малое операционное поле, каким является шейка челюсти, подчас не позволяет добиться надежного остеосинтеза костным швом, к тому же при вывихе суставной головки тяга сильной латеральной крыловидной мышцы усугубляет трудности при проведении операции и закреплении отломков. В послеоперационном периоде, помимо «вывихивающего» действия указанной мышцы, смещению малого отломка способствует мышечная тяга двух мышц, укладываемых на место в конце операции, – собственно жевательной и медиальной крыловидной.
Таким образом, закрепление отломков мыщелкового отростка, особенно при вывихе суставной головки, должно быть не менее прочным, чем при остеосинтезе тела нижней челюсти.
На второе место по частоте применения можно поставить методы фиксации отломков комбинацией накостной металлической спицы и проволочного шва, описанное выше. Эти методы обеспечивают хорошее закрепление отломков и более надежны, чем костный шов. При переломах в области шейки с вывихом головки следует рекомендовать внутрикостно-накостный способ закрепления отломков с помощью спицы и костного шва. Преимущества этого метода, по нашему мнению, заключаются не только в том, что удается прочно закрепить отломки, но и в том, что не приходится отслаивать мягкие ткани (медиальную крыловидную мышцу) с внутренней поверхности ветви челюсти.
При оперативном лечении высоких переломов шейки с вывихом суставной головки в первую очередь необходимо стремиться к тому, чтобы сопоставить в правильном положении и надежно укрепить малый отломок, не нарушая его связей с латеральной крыловидной мышцей. При этом желательно в момент операции не отслаивать крыловидную мышцу, но, к сожалению, это не всегда удается. Необходимо отметить, что наибольшие трудности возникают тогда, когда малый отломок смещается кнутри, за внутреннюю поверхность ветви. В таких случаях приходится отсекать медиальную крыловидную мышцу, чтобы изнутри обнажить суставную головку.
При отделении суставной головки от латеральной крыловидной мышцы, как правило, ее удаляют и замещают ауто– или гомохрящом, а в ряде случаев обходятся и без замещения головки. В подобных ситуациях рекомендуется прибегать к реплантации суставной головки. Приводим историю болезни.
Больной А., 31 год, поступил в клинику на третьи сутки после травмы по поводу тройного перелома нижней челюсти в области суставной головки справа, шейки – слева с вывихом головок и в области центральных резцов. При поступлении рот открывался на 1,5 см, нижняя челюсть смещена кзади. Прикус нарушен.
Операция: реплантированы мыщелковые отростки, перелом в области центральных резцов скреплен скобой по Клементову. Контрольный осмотр через 2 года: рот открывает хорошо, прикус правильный, разжевывает обычную пищу (рис. 43).
Рис. 43. Реплантация мыщелковых отростков:
а – прикус у больного А. при поступлении; б – рентгенограмма нижней челюсти при поступлении; в – рентгенограмма нижней челюсти после остеосинтеза; г – прикус больного через 2 года; д – открывание рта при контрольном осмотре через 2 года
Необходимо отметить, что очень часто при двустороннем переломе мыщелковых отростков с вывихом головок, когда между отломками не сохраняется контакта, основной массив нижней челюсти смещается кзади, а ветви подтягиваются к основанию черепа, стремясь к восстановлению контакта с суставной впадиной. При таких переломах, если не возникает опасность развития в последующем анкилоза, восстановление высоты ветви возможно произвести на одной стороне, не прибегая к оперативному вмешательству на второй. Важно хотя бы с одной стороны обеспечить опору на суставную впадину и восстановить первоначальную длину ветви. В случае предполагаемой возможности возникновения контрактуры или анкилоза на противоположной стороне необходимо произвести оперативное вмешательство в этой области, применив реплантацию, а если невозможно, то удалить суставную головку.
Говоря об остеосинтезе переломов мыщелкового отростка, необходимо отметить, что на пути хирурга стоит ряд трудностей.
Во-первых, затруднен подход к мыщелковому отростку:
• подскуловой доступ – наиболее близкий путь к мыщелковому отростку. Однако малая величина разреза не позволяет свободно манипулировать с отломками, а сама область небезопасна в смысле возможности повреждения лицевого нерва;
• подчелюстной доступ – это наиболее безопасный путь, рекомендуемый многими авторами. При этом подходе становится хорошо обозримым большой отломок, но затруднены такие манипуляции, как отыскание, вправление и удержание малого отломка при вывихе головки, возникают сложности при просверливании отверстий для костного шва и при проведении проволочной лигатуры. Несмотря на отмеченные недостатки, в клинике этот доступ применяют наиболее часто;
• предушный доступ – близкий путь к мыщелковому отростку, но он опасен возможностью повреждения ветвей лицевого нерва, не дает достаточного «простора» для наложения фиксирующего устройства.
Во-вторых, мала «площадка» для фиксирующих конструкций. Нередко при переломах шейки от линии перелома до суставной капсулы – всего 0,5 – 0,8 см, отсюда и затруднения при выборе метода фиксации.
В-третьих, оперативное вмешательство оставляет после себя «следы» в виде кожного рубца и иногда асимметрию лица, за счет лимфостаза и передислокации жевательной мышцы.
В-четвертых, близость крупных артериальных стволов в области мыщелкового отростка, опасность повреждения которых возрастает в случае смещения суставной головки, всего малого отломка кнутри, за ветвь нижней челюсти.
Все эти трудности и опасности в какой-то степени являются сдерживающим моментом для более широкого применения остеосинтеза при переломах мыщелкового отростка нижней челюсти.
Анализ накопленных данных по лечению переломов мыщелкового отростка нижней челюсти позволяет прийти к следующим заключениям:
– низкие переломы основания мыщелкового отростка удобны для прочного и надежного остеосинтеза, но они нередко могут быть излечены и с помощью ортопедических методов, если позволяют условия;
– чем выше проходит линия перелома, тем меньше возможностей для успешного ортопедического лечения, особенно при вывихе суставной головки. В то же время такие переломы сложны для прочного металлоостеосинтеза;
– для облегчения вправления вывихнутого отломка и удержания его в момент наложения фиксирующих конструкций оперативное вмешательство следует проводить под эндотрахеальным наркозом с мышечной релаксацией;
– первоочередным показанием к оперативному лечению переломов мыщелкового отростка нижней челюсти являются переломы в области основания и шейки с вывихом суставной головки и значительным нарушением прикуса (укорочением суставной высоты). Остеосинтез также показан в тех случаях, когда по какимлибо причинам не может быть применен ортопедический метод лечения;
– при оперативном лечении переломов мыщелкового отростка необходимо прибегать к таким способам фиксации, которые не требуют дополнительной назубной или иной иммобилизации. Прогнозирование исходов переломов мыщелкового отростка нижней челюсти разработано А. С. Ивановым (1987). По его данным, заживление переломов кости зависит от многих причин, которые принято делить на причины больного и лечебные. Первые причины являются установочными и характеризуют больного и сам перелом: возраст, механизм травмы, локализацию и характер перелома, смещение отломков, состояние кожных покровов, зубного ряда. Лечебными причинами являются методы лечения и условия их проведения: результат репозиции, длительность иммобилизации, осложнения. Установочные и лечебные причины зависят от состояния кровообращения в месте перелома, что будет определять исход заживления перелома мыщелкового отростка нижней челюсти. Точная и полная оценка всех этих причин ввиду их многообразия возможна без сопоставления оценки количественных характеристик, а значение каждой из этих причин неодинаково для исхода, что создает дополнительные трудности при их оценке.
С помощью методов математической статистики, по методике Е. В. Гублера (1970), относящихся к методам распознавания А. С. Ивановым, были выявлены установочные и лечебные причины, которые оказывают существенное влияние на исходы переломов мыщелкового отростка нижней челюсти.
По А. С. Иванову (1987), прогнозирование осуществляют следующим образом (табл. 2). В зависимости от проведения необходимых лечебных мероприятий больные с переломами мыщелкового отростка подразделены на три группы с учетом результатов прогнозирования. В первую группу вошли лица, которым показано ортопедическое лечение, во вторую – нуждающиеся в оперативном лечении (остеосинтезе), в третью – те, кому показан компрессионно-дистракционный остеосинтез.
При положительной сумме коэффициентов установочных и лечебных причин ортопедического лечения прогноз будет благоприятным и больного следует лечить консервативно.
В первую группу входят лица, имеющие переломы мыщелкового отростка без смещения отломков, с двойными переломами нижней челюсти без смещения мыщелкового отростка, с внутрисуставными переломами мыщелкового отростка.
Для ортопедического метода лечения переломов мыщелкового отростка нижней челюсти А. С. Иванов рекомендует использовать гнутые шины из алюминиевой проволоки сечением 1,8 мм с зацепными петлями, ленточные шины с зацепными петлями В. С. Васильева, шины из быстротвердеющей пластмассы.
В случае получения отрицательной суммы коэффициентов следует делать вывод о неблагоприятном прогнозе и таких больных относить к больным, которых лечат оперативно (2-я группа). Это больные с большим числом групп риска по установочным причинам, неустраненным смещением отломков более чем на 1/3 диаметра кости или значительным угловым смещением. В этих случаях А. С. Иванов рекомендует проводить остеосинтез: закрепление отломков накостными металлическими рамками, пластинками на шурупах, шов кости, внутрикостное введение спиц и стержней и другие способы.
Показаниямик проведению оперативного лечения А. С. Иванов считает свежие переломы мыщелкового отростка с проникновением отломков в мягкие ткани и нарушением контакта между отломками; переломы мыщелкового отростка в сочетании с множественными переломами как нижней, так и верхней челюсти; застарелые переломы мыщелкового отростка, приводящие к функциональным нарушениям.
Отсутствие условий для соблюдения основных требований оперативного метода, возможность развития осложнений и полученная отрицательная сумма коэффициентов указывают на целесообразность проведения компрессионно-дистракционного остеосинтеза (3-я группа больных). Кроме того, к 3-й группе А. С. Иванов относит больных, у которых ортопедический метод ведет к неправильному сращению или к несращению, а оперативный (остеосинтез) – из-за отсутствия условий для его проведения угрожает несращением, остеомиелитом или стойкими контрактурами. Это больные с переломами мыщелкового отростка со смещением отломков и укорочением высоты ветви нижней челюсти с выраженным смещением отломков, двухсторонним переломом мыщелковых отростков с их вывихом; переломом в области основания мыщелкового отростка. У этой группы больных А. С. Иванов рекомендует фиксацию отломков проводить с помощью аппаратов компрессионно-дистракционного остеосинтеза. Данный остеосинтез он относит к разряду «прочных». Сумма коэффициентов установочных и лечебных причин этого метода лечения должна быть положительной (А. С. Иванов).
Таблица 2
Таблица выбора лечебной тактики для больного с переломом мыщелкового отростка нижней челюсти по А. С. Иванову
Прогнозируемый исход лечения _______________________________ __________________________________________________________
(благоприятный, неблагоприятный)
Белорусский государственный медицинский университет
1.Ветвь нижней челюсти
, ramus mandibulae. Задняя часть нижней челюсти. Направлена вверх. Рис. А. 2.Угол нижней челюсти
, angulus mandibulae. Расположен между телом и ветвью нижней челюсти. Почти прямой у взрослых, тупой (около 140°) у новорожденных и пожилых людей. Рис. А. 3.Гонион
, gonion. Наиболее выступающая латерально точка угла нижней челюсти. Рис. А. 4.Жевательная бугристость
, tuberositas masseterica. Шероховатость на наружной поверхности угла нижней челюсти. Место прикрепления одноименной мышцы. Рис. А. 5.Крыловидная бугристость
, tuberositas pterygoidea. Шероховатость на внутренней поверхности угла нижней челюсти. Место прикрепления медиальной крыловидной мышцы. Рис. А. 6.Отверстие нижней челюсти
, foramen mandibulae. Расположено на внутренней поверхности ветви. Ведет в канал нижней челюсти. Рис. А. 7.Язычок нижней челюсти
, lingula mandibulae. Костная пластинка, расположенная медиально от отверстия нижней челюсти. Место прикрепления клиновидно-нижнечелюстной связки. Рис. А. 8.Канал нижней челюсти
, canalis mandibulae. Начинается отверстием нижней челюсти, идет вперед под корнями зубов и заканчивается вблизи средней линии. Содержит нижние альвеолярные нервы и одноименные сосуды. Рис. А. 9.Челюстно-подъязычная борозда
, sulcus mylohyoideus. Начинается от foramen mandibulae, направляется вперед и вниз. Содержит челюстно-подъязычный нерв и одноименную ветвь нижней альвеолярной артерии. Рис. А. 10.Венечный отросток
, processus coronoideus. Передний отросток ветви нижней челюсти. Место прикрепления височной мышцы. Рис. А. 10a.Височный гребень
, crista temporalis. Расположен вдоль переднего края венечного отростка. Рис. А. 11.Вырезка нижней челюсти
, incisura mandibulae. Расположена между венечным и мыщелковым отростками. Рис. А. 12.Мыщелковый отросток
, processus condylaris. Задний отросток ветви нижней челюсти. Рис. А. 13.Головка нижней челюсти
, caput mandibulae. Участвует в образовании височно-нижнечелюстного сустава. Рис. А. 14.Шейка нижней челюсти
, collum mandibulae. Узкая часть мыщелкового отростка, лежащая ниже головки. Рис. А. 15.Крыловидная ямка
, fovea pterygoidea. Углубление на передней поверхности шейки. Место прикрепления латеральной крыловидной мышцы. Рис. А. 16.ПОДЪЯЗЫЧНАЯ КОСТЬ
, os hyoideum. Рис. Б. 17.Тело подъязычной кости
, corpus ossis hyоidea. Передняя часть кости, расположенная между двумя парами рогов. Рис. Б. 19.Большой рог
, cornu majus. Рис. Б.20а.
Полость черепа
, cavitas cranii. 21.Перикраниум (надкостница черепа)
, pericranium. Расположена только на наружной поверхности костей свода черепа. Рис. В. 22.Наружная пластинка
, lamina externa. Наружный слой компактного костного вещества. Рис. В. 23.Диплоэ
, diploe. Губчатое вещество, расположенное между наружной и внутренней пластинками. Рис. В. 24.Диплоические каналы
, canales diploici. Широкие венозные каналы. Рис. В. 25.Внутренняя пластинка
, lamina interna. Внутренний слой компактного костного вещества. Рис. В. 26.Борозда верхнего сагиттального синуса
, sulcus sinus sagittalis superioris. Рис. В. 27.Ямочки грануляций [[пахионовы]]
, foveolae granulares [[Pachioni]]. Небольшие ямочки, в которые заходят грануляции паутинной оболочки. Рис. В. 28.ВЕРТИКАЛЬНАЯ НОРМА (свод черепа)
, norma verticalis (calvaria). Вид черепа сверху. Рис. Е. 29.Брегма
, bregma. Место соединения сагиттального и венечного швов. Рис. Е. 30.Темя, верхушка
, vertex. Центрально расположенная, наивысшая точка свода черепа. Рис. Д. 32.ЛИЦЕВАЯ НОРМА
, norma facialis. Вид черепа спереди. Рис. Г. 34.Назион
, nasion. Точка, расположенная в середине шва между лобной и носовой костями. Рис. Г, Рис. Д.Венечный отросток нижней челюсти и другие анатомические особенности

Расположение венечного и мыщелкового отростков
Челюсть выполняет важнейшие функции в жизнедеятельности человека. Для этого эволюцией сформирована именно такая форма костных челюстных структур, которыми обладает современный человек.
Челюстной аппарат формирован несколькими составляющими, в число которых входит венечный отросток нижней челюсти. От его правильной работы зависит возможность выполнения человеком повседневных действий.
Строение верхнечелюстных отростков
Верхнечелюстной аппарат образован двумя костями, являющимися парными.
Они подразделяются на тело и четыре отростка:
- скуловой;
- альвеолярный;
- лобный;
- пара небных отростков.
Строение лобного отростка
Отросток начинается от верхнечелюстной основы. Спереди скрепляется с носовой костью, верхним краем примыкает к носовому отделу лобной области лица. Задняя часть отростка примыкает к слезной косточке.
Срединная область отростка обращена внутрь носового пространства. К ней крепится передним краем средняя носовая раковина. По бокам лобного отростка пролегает передний слезный гребень, рядом пролегает слезная борозда.
Строение скулового отростка
Примыкает к верхнему краю тела челюсти, крепится к скуловой кости. Точно в промежутке от нижнего края скулового отростка и альвеолярным возвышением, принадлежащим первому маляру, пролегает скулоальвеолярный гребень.
Главная задача – перераспределение нагрузки в процессе пережевывания пищи и откусывания, так от зубов она направляется к скуловой кости.
Строение небного отростка
Небные отростки верхней челюсти, парные, симметричные. Направляясь справа и слева к середине, объединяются и образуют передний край твердого неба. Внешне являются тонкими, горизонтально расположенными костными пластинами.
Спереди и сбоку они прикрепляются к альвеолярному отростку. Задняя их часть зафиксирована с горизонтальной пластиной небной косточки.
Вверхсмотрящей, гладкой частью небный отросток верхней челюсти обращен внутрь носового пространства. Нижней частью, которая является более шероховатой – в полость рта. Эта зона, имеющая большое количество небных борозд насыщенна сосудами, нервными волокнами и путями небных желез. Самая крупная борозда – идущая вдоль изгиба альвеолярного образования.
По центру носовой поверхности отростка проходит носовой гребень, из передней части которого формируется костяной вырост – передняя носовая ость.
Строение альвеолярного отростка

Расположение альвеолярного отростка
Данный отросток – продолжение тела верхней челюсти. Является изогнутой по форме дуги костной структурой. Представляет собой две половинки, симметрично расположенные навстречу друг другу и соединенные в центре межчелюстным швом.
Верхнечелюстная альвеолярная структура включает в себя альвеолы, углубления. В них располагаются и прочно крепятся корни зубов. Всего имеется восемь альвеол, все они изолированы одна от другой с помощью костяной перегородки.
В донной поверхности образованы отверстия для подхода к зубам нервных волокон и системы кровоснабжения. Эти дырочки также разделены костяными пластинами. Форма, количество и крупность дырок меняются в зависимости от расположения и строения зуба.
Важно: также форма дырок меняется с возрастом человека, в процессе развития и смены зубов.
Для каждой альвеолы образовано альвеолярное возвышение, его можно прощупать сквозь десна у корней зубов.На размер возвышения альвеолы влияет возраст человека, анатомические формы и размеры его челюсти и зубов, а также особенности корневой системы.
Формирование этой костной структуры происходит по мере роста человека и прорезывания зубов. За это время его тело утолщается и значительно увеличивается в размерах. Сначала давая возможность расти молочным зубам, а затем постоянным, для корней которых требуется много места.
Важно: иногда стоматологи перед удалением зуба проводят осмотр альвеолярного возвышения, эта манипуляция дает информацию о сложности предстоящей процедуры.
Строение нижней носовой раковины

Расположение нижней носовой раковины
Нижняя носовая раковина – парная кость. Она очень тонкая, ее боковая часть по форме – вогнутая. Средняя часть шероховатая из-за большого количества сосудов, проходящих по ней.
Верхний край раковины примыкает к челюстным раковинным гребням и небной костяной пластине. Раковина находится прямо над верхнечелюстной расщелиной.
Три отростка берут начало от верхнего края раковины:
- верхнечелюстной отросток нижней носовой раковины – самый большой по площади, обращен вниз и прикрывает границу верхнечелюстной расщелины, этим он разграничивает носовую область и пространство верхнечелюстной пазухи;
- слезный отросток или передний – обращен кверху, длится до слезной косточки;
- решетчатый отросток или задний, также направлен кверху, где доходит до решетчатой косточки и прикрепляется к ее крючковидному отростку.
Нижнечелюстные отростки
Нижняя челюсть – костная структура, не имеющая пары, является единственной движущейся структурой черепа человека.С черепом объединяется благодаря наличию сустава, в его формировании задействован мыщелковый отросток.
Основа челюсти – тело, по форме напоминающее подкову, также есть альвеолярный отдел и две ветви, идущие от основы под тупым углом.
Обе ветви имеют в своем составе пару отростков:
- венечный;
- мыщелковый или суставный.
Отростки разделяются между собой углублением в кости – вырезкой. Оба отростка являются продолжением ветви челюсти.
Описание нижнечелюстных отростков:
| Название отростка | Основная функция | Описание |
| Венечный отросток | Является местом крепления височной мышцы | Представляет собой костяной выступ перед височно-нижнечелюстным суставом. По срединной части отростка, с его верхнего отдела идет височный гребень. Он служит местом крепления сухожилия, принадлежащего височной мышце. С низлежащей области височного гребня берут начало волокна щечной мышцы. В самой нижней зоне гребень делится на две части и достигает задних постоянных зубов. |
| Мыщелковый отросток | Принимает участие в формировании височно-нижнечелюстного сустава. | Наличие в его составе таких структур, как головка и шейка, обеспечивает крепление сустава. Головка объединяется с ямкой височной кости, которая называется нижнечелюстной. Строение суставов правой и левой стороны симметрично, расположены и функционируют они одновременно. Через центр шейки пролегает крыловидная ямка, в ее области крепится боковая крыловидная мышца. |
Травмы отростков верхней и нижней челюсти

Переломы отделов верхней челюсти – тяжелая травма
Важно: при получении человеком травм головы и лица, ему стоит как можно скорее обратиться за консультацией к травматологу, что бы исключить возникновение осложнений, цена промедлений после несчастных случаев очень велика.
Самым распространенным видом травмы является перелом костных структур. Исходя из особенностей строения отростков обеих челюстей, их тонкости, переломы при несчастных случаях и происшествиях очень распространены.
Травмы отростков верхней челюсти
Важно: при травмах подобного типа очень важно попасть к хорошему специалисту, ведь врач должен определить степень перелома и объем отломившейся области.
Верхнечелюстные альвеолы намного уязвимее при силовых воздействиях на лицо, чем аналогичные нижнечелюстные структуры.
Это происходит по некоторым причинам:
- верхняя альвеолярная область более длинная и тонкая;
- пластины компактного вещества насыщены дырочками для подходасосудов и нервов, это делает кости более уязвимыми;
- альвеолы нижней челюсти защищены от травм подбородочной косточкой, которая выступает, принимая на себя основной удар;
- верхнечелюстные альвеолы защищают лишь скуловая кость и дуга.
Сложность травм верхнечелюстных альвеол, в смещении обломков в стороны при отламливании. Может происходить его частичное смещение в стороны, редко возможен его тотальный отрыв от окружающих костных тканей.
Важно: при переломах отделов верхней челюсти, линия перелома проходит вдоль швов соединения костей.
Переломы любого отдела верхней челюсти – очень сложный случай из-за тесной связи всех костных структур черепа. Происходит отламливание сразу нескольких костных структур лица. В случае обширных переломов зачастую повреждается и основание черепа.
Травмы отростков нижней челюсти
Ситуации, когда ломается венечный отросток, не очень часты. Такая травма чаще всего происходит при сильном ударе по подбородочной зоне, направленного сверху вниз. Если венечный отросток сломан, то при открытии рта будет происходить смещение челюсти в сторону травмы. При прощупывании ощущается сильная боль.
Важно: при данной травме максимальную информативность показывает боковой рентген при максимальном открытии рта пациентом.
Мыщелковый отросток нижней челюсти часто ломается как следствие разлома челюстной ветви. При этом отделы принадлежащие отростку повреждаются не равномерно. Самый уязвимый отдел — основание.
Ломается эта область из-за возникновения перегиба костной ткани. Травма происходит при направлении удара по боковой части подбородка и по боковой части основания нижней челюсти. Такой же исход будет у ситуации при попадании удара в бок лица и чуть снизу.
При движении удара спереди или сзади случается перелом шейки мыщелкового отростка. Эта ситуация объясняется различиями в плотности костных структур.
Профилактика переломов челюстных костей
Так как переломы данных костных структур являются тяжелой травмой, подлежащей серьезному лечению и длительному периоду восстановления, стоит применять меры для предотвращения травмоопасных ситуаций.
Важно: установлен период наиболее частых случаев перелома челюстных структур у детей – 7-14 лет, это связано с повышенной физической активностью и подвижностью.
Важным элементом профилактики для детей – проведение бесед со взрослыми и использование защитных приспособлений, что также является важным для безопасности взрослого человека:
- Для избежания падений ребенка с высоты, он должен находиться под присмотром взрослого. Если ребенок большой, родителям стоит проводить беседу об опасности игр на высоте.
- Чтобы уберечь ребенка и взрослого от спортивных травм, нужно использовать индивидуальные методы защиты – наколенники, налокотники, шлемы, ремни. Также необходимо наблюдение за ребенком и за начинающим занятия взрослым, со стороны спортивного инструктора или тренера.
- Для обеспечения безопасности в автомобиле обязательно использование детских кресел, подходящих по возрасту. Для взрослых обязательно использование ремней безопасности.
- Если у для взрослого человека есть риск получения травм в рабочей обстановке, с работником должен быть произведен инструктаж по технике безопасности и оказании первой медицинской помощи. Также необходимо использование индивидуальных средств защиты, например, касок.
- И взрослым, и детям стоит избегать потенциально опасных ситуаций, когда может быть нанесен удар по лицу, или есть вероятность падения. Это могут быть уличные драки и потасовки или увлечение экстремальной деятельностью без средств защиты.
- Для поддержания здоровья височно-нижнечелюстного сустава стоит уделять внимание твердости употребляемой пищи. Она не должна вызывать болезненность при употреблении. Также не рекомендуется грызть твердые предметы, орехи, фрукты.
- Здоровье сустава зависит и от адекватности нагрузок. Так постоянное употребление жевательной резинки может нанести вред.
- В повседневной жизни стоит избегать слишком широкого открытия рта.
Элементарные правила помогут избежать серьезной травмы. Возможных осложнений и сохранить здоровье. Фото и видео в этой статье продемонстрируют разницу при переломе отделов верхней и нижней челюсти.

Мыщелковый отросток верхней челюсти ломается чаще, чем венечный
Отростки нижней челюсти наряду с аналогичными образованиями верхней челюсти, выполняют важную функцию в человеческом организме. При повреждении одного из костных структур всегда травмируются окружающие области.
Период восстановления после подобных травм длителен и требует квалифицированной медицинской помощи. Пострадавший человек на некоторое время теряет возможность жить полноценной жизнью. Поэтому очень важно, чтобы инструкция по лечению и режиму, данная врачом тщательно соблюдалась.
Нижняя челюсть
Суставная капсула: срастается с суставным диском, который делит полость сустава на верхний нижний этажи. Просторна и допускает значительный объем движений головки нижней челюсти. Места ее прикрепления: скуловая дуга, каменисто-барабанная щель, ость клиновидной кости, суставной бугорок височной кости, шейка нижней челюсти
Из каких частей состоит верхняя челюсть?
Какие поверхности выделяются в теле верхней челюсти и чем они ограничены?
Какие образования находятся на каждой из поверхностей тела верхней челюсти?
Чем ограничена нижняя глазничная щель?
Укажите границы лобного отростка. Какие образования не нем находятся?
Укажите границы скулового отростка
Укажите границы альвеолярного отростка. Какие образования на нем находятся?
Какие строение имеют альвеолы?
Небный отросток, его поверхности и находящиеся на них образования;
Верхнечелюстная пазуха, ее расположение, форма, стенки и образующие их структуры;
Из каких частей состоит нижняя челюсть?
Тело нижней челюсти, его поверхности и находящиеся на них образования. Широтно-продольный индекс и базальная дуга;
Ветви нижней челюсти, их поверхности, края, отростки и находящиеся на них образования
Скуловая кость, ее расположение, поверхности, отростки и каналы
Небная кость, ее расположение, части, находящиеся на них образования, отростки
Сошник, его расположение, края и кости, с которыми он граничит;
Носовые кости, их расположение
Нижняя носовая раковина, ее расположение, отростки, прилегающие кости
Подъязычная кость, ее расположение и части
К каким видам относятся соединения между костями черепа?
Венечный, сагиттальный, лямбдовидный и чешуйчатый швы, их расположение и строение;
Каменисто-затылочный и клиновидно-затылочный синхондрозы, их расположение
Какими структурами образуется височно-нижнечелюстной сустав?
К каким группам сложности можно отнести височно-нижнечелюстной сустав и почему?
Какую форму имеет височно-нижнечелюстной сустав?
Какие виды движений возможны в височно-нижнечелюстном суставе?
Охарактеризуйте фазы опускания нижней челюсти;
Капсула височно-нижнечелюстного сустава, места ее прикрепления и особенности строения;
Какие связки имеет височно-нижнечелюстной сустав?
Охарактеризуйте расположение, прикрепление и функцию внутрикапсульных связок височно-нижнечелюстного сустава
Укажите места начала и прикрепления внекапсульных связок височно-нижнечелюстного сустава
Нижняя челюсть
Нижняя челюсть (mandibula), непарная, подковообразная (рис. 1). Это единственная подвижная кость черепа. Она состоит из двух симметричных половин, полностью срастающихся к концу 1-го года жизни. В каждой половине выделяют тело и ветвь. На месте соединения обеих половин в пожилом возрасте образуется костный выступ.
В теле (corpus mandibulae) различают основание нижней челюсти (basis mandibulae) и альвеолярную часть (pars alveolaris). Тело челюсти изогнуто, его наружная поверхность выпуклая, а внутренняя вогнутая. В основании тела поверхности переходят одна в другую. Правая и левая половины тела сходятся под индивидуально различным углом, образуя базальную дугу.
Высота тела челюсти наибольшая в области резцов, наименьшая — на уровне 8-го зуба. Толщина тела челюсти наибольшая в области моляров, а наименьшая — в области премоляров. Форма поперечного сечения тела челюсти в различных участках неодинакова, что обусловлено числом и положением корней зубов. В области передних зубов она приближается к треугольной с основанием, обращенным вниз. В участках тела, соответствующих большим коренным зубам, она близка к треугольнику с основанием, обращенным вверх.


Рис. 1. Нижняя челюсть:
а — топография нижней челюсти;
б — вид сбоку: 1 — венечный отросток; 2 — вырезка нижней челюсти; 3 — крыловидная ямка; 4 — головка нижней челюсти; 5 — мыщелковый отросток; 6 — шейка нижней челюсти; 7 — жевательная бугристость; 8 — угол нижней челюсти; 9 — основание нижней челюсти; 10 — подбородочный бугорок; 11 — подбородочный выступ; 12 — подбородочное отверстие; 13 — альвеолярная часть; 14 — косая линия; 15 — ветвь нижней челюсти;
в — вид со стороны внутренней поверхности: 1 — мыщелковый отросток; 2 — венечный отросток; 3 — язычок нижней челюсти; 4 — отверстие нижней челюсти; 5 — челюстно-подъязычная линия; 6 — подбородочная ость; 7 — подъязычная ямка; 8 — челюстно-подъязычная борозда; 9 — нижнечелюстной валик; 10 — крыловидная бугристость; 11— поднижнечелюстная ямка; 12— двубрюшная ямка; 13 — угол нижней челюсти; 14 — шейка нижней челюсти;
г — вид сверху: 1 — альвеолярная дуга; 2 — позадимолярная ямка; 3 — височный гребень; 4 — венечный отросток; 5 — язычок нижней челюсти; 6 — крыловидная ямка; 7 — головка нижней челюсти; 8 — косая линия; 9 — нижнечелюстной карман; 10— основание нижней челюсти; 11 — подбородочный бугорок; 12— подбородочный выступ; 13 — зубные альвеолы; 14 — межальвеолярные перегородки; 15 — подбородочное отверстие; 16 — межкорневые перегородки; 17 — шейка нижней челюсти; 18 — мыщелковый отросток;
д — положение отверстия нижней челюсти; е — величина угла нижней челюсти
На середине наружной поверхности тела челюсти находится подбородочный выступ (protuberantia mentalis), который является характерной особенностью современного человека и обусловливает образование подбородка. Угол подбородка к горизонтальной плоскости у современного человека колеблется от 46 до 85°. У человекообразных обезьян, питекантропа, гейдельбергского человека и неандертальца подбородочный выступ отсутствует, угол подбородка у первых трех тупой, а у неандертальца прямой. В образовании подбородочного выступа человека принимают участие от 1 до 4 подбородочных косточек (ossicula mentales), которые возникают к моменту рождения и позже срастаются с челюстью. По обеим сторонам подбородочного выступа, ближе к основанию челюсти, находятся подбородочные бугорки (tubercula mentalia).
Кнаружи от каждого бугорка расположено подбородочное отверстие (foramen mentale) — выходное отверстие канала нижней челюсти. Через подбородочные отверстия выходят одноименные сосуды и нерв. Наиболее часто это отверстие расположено на уровне 5-го зуба, но может смещаться кпереди до 4-го зуба, а кзади — до промежутка между 5-м и 6-м зубами. Размеры подбородочного отверстия колеблются от 1,5 до 5 мм, оно овальное или круглое, иногда двойное. Подбородочное отверстие удалено от основания челюсти на 10—19 мм. На челюстях новорожденных это отверстие расположено ближе к основанию, а на беззубых челюстях взрослых с атрофированной альвеолярной частью — ближе к верхнему краю челюсти.
По латеральной половине наружной поверхности тела нижней челюсти проходит косо расположенный валик — косая линия (linea obliqua), передний конец которой соответствует уровню 5-6-го зуба, а задний без резких границ переходит на передний край ветви нижней челюсти.
На внутренней поверхности тела челюсти, вблизи средней линии, находится костный шип, иногда двойной, — подбородочная ость (spina mentalis). Это место — начало подбородочно-подъязычной и подбородочно-язычной мышц. Ниже и латеральнее подбородочной ости определяется двубрюшная ямка (fossa digastrica), в которой начинается двубрюшная мышца. Над двубрюшной ямкой расположено пологое углубление — подъязычная ямка (fovea sublingualis) — след от прилежащей подъязычной слюнной железы. Далее кзади видна челюстно-подъязычная линия (linea mylohyoidea), на которой начинаются одноименная мышца и верхний констриктор глотки. Челюстно-подъязычная линия начинается ниже подъязычной ямки и заканчивается на внутренней поверхности ветви челюсти. В некоторых случаях она едва заметна, в других представлена сильно выраженным костным гребнем. Под челюстно-подъязычной линией на уровне 5-7-го зуба находится поднижнечелюстная ямка (fovea submandibularis) — след от расположенной в этом месте поднижнечелюстной слюнной железы. Ниже и параллельно челюстно-подъязычной линии проходит одноименная борозда, к которой прилежат сосуды и нерв. Борозда начинается на внутренней поверхности ветви челюсти около отверстия нижней челюсти и заканчивается под задним отделом челюстно-подъязычной линии. Иногда на некотором протяжении она превращается в канал.
Анатомия человека С.С. Михайлов, А.В. Чукбар, А.Г. Цыбулькин
Опубликовал Константин Моканов
расположение, функции, возможные болезни, методы лечения и профилактики
Венечный отросток (Coronoid Process) располагается в локтевом суставе и нижней челюсти. В первом случае это передний отросток эпифиза локтевой кости, входящий в состав блоковидной вырезки, который соединяется с ней у плечевой кости. Во втором случае – передний отросток на ветви мандибулы, место прикрепления височной мышцы.
Строение нижней челюсти
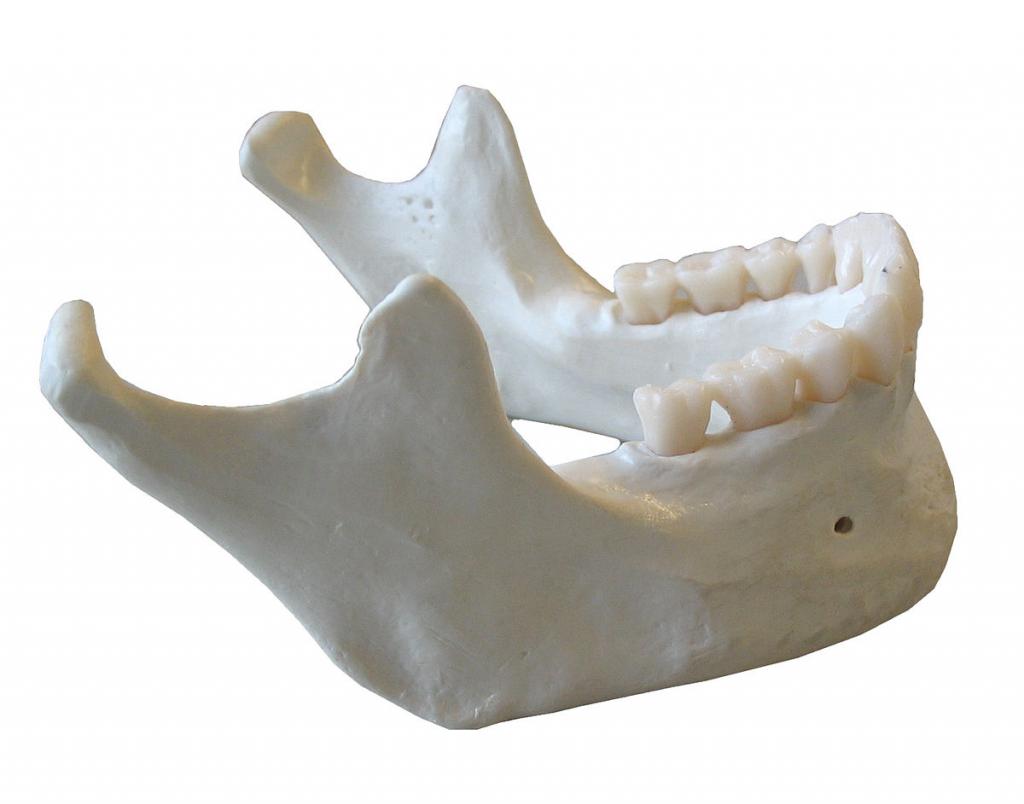
Челюстной аппарат сформирован 2 челюстями – верхней неподвижной и нижней подвижной. Последняя сочленена с черепом. Мандибула имеет подковообразный корпус и отходящие вверх под тупым углом ответвления, которые к концу истончаются.
Передняя ветвь и образует венечный отросток нижней челюсти. К нему крепится височная мышца. Правильность движений челюсти в немалой степени зависит от этого отростка. При его нарушении рот просто не откроется. Второй отросток, задний – мыщелковый, который образует сочленение с черепом – височно-нижнечелюстной сустав (ВНЧС). Оба отростка имеют 2 поверхности – наружная и внутренняя и 2 края – передний и задний.
Передний край переходит в венечный отросток, а задний – в суставной. Между ними имеется глубокая вырезка. По срединной части венечного отростка проходит височный гребень, к нему и прикреплено сухожилие височной мышцы.
ВНЧС – сустав комбинированный, поэтому движения его могут происходить в 3 плоскостях: сустав может подниматься и опускаться (открытие и закрытие рта), смещения по вертикали и горизонтали. Сустав поддерживается связками.
Патологии нижней челюсти
Все заболевания, касающиеся суставов, можно встретить и у нижнечелюстного сустава. Наиболее часто встречаются артрозы, артриты, остеопороз, врожденные аномалии и травмы.
Конечно, чаще наблюдаются артрозы, при которых происходят дегенеративно-дистрофические изменения костной ткани в конечностях и позвоночнике, получающих большие нагрузки, но и сочленения черепа от них не застрахованы.
Виды артроза челюсти
Один из критериев систематизации патологии – это ее этиология. Артроз может быть первичным (возникает после 50 лет и связан со старением организма) и вторичным (возникает на фоне имеющихся заболеваний), он более частый.
Среди провоцирующих факторов можно выделить:
- выпадение зубов;
- нарушенный прикус;
- челюстно-лицевые травмы;
- неудачное протезирование зубов;
- стоматологические операции;
- хронический артрит ВНЧС;
- повышенную стираемость зубов;
- скрежет зубов (бруксизм).
По картине рентгена артроз бывает склерозирующим и деформирующим. Признаки склерозирующего:
- уплотнение костной ткани;
- сужение суставной щели.
Признаки деформирующей формы:
- утолщение суставных поверхностей;
- остеофиты;
- на поздней стадии – резкая деформация суставной головки.
Венечный отросток не входит в состав сустава, но остеофиты при артрозе обязательно вызывают его поражения.
Травмы отростков нижней челюсти
Самый частый вид травматизации – это переломы. Нижняя челюсть – структура достаточно хрупкая, поэтому ее травмы нередки. Перелом венечного отростка возникает тогда, когда происходит сильный удар по подбородку по направлению сверху вниз. Лечение при этом сложное, период реабилитации длительный.
Если венечный отросток челюсти сломан, то при попытке открытия рта челюсть едет в сторону травмы. Это сопровождается сильной болью. Точный диагноз будет поставлен при боковом рентгене при максимальном открытии рта пациентом.
Профилактика переломов челюстей
Самые частые переломы челюсти (переломы венечного отростка нижней челюсти в т. ч.) отмечены у детей с 7 до 14 лет, что связано с их повышенной физической активностью.
Итак, меры профилактики:
- Для избежания падений ребенка с высоты его должны постоянно контролировать взрослые.
- При занятиях спортом обязательны индивидуальные защитные приспособления – наколенники, налокотники, шлемы, ремни.
- При езде в автомобиле обязательны для детей детские кресла, взрослым – ремни безопасности.
- И взрослым, и детям необходимо стараться не попадать в ситуации драк и потасовок с нанесениями ударов по лицу или падениями.
- Если же речь об экстриме – использовать средства защиты.
- Не следует испытывать зубы на прочность разгрызанием твердых орехов и пр.
- Нагрузки на челюсть должны быть адекватными. Нельзя жевать резинку 24 часа в сутки.
- В повседневной жизни не нужно слишком широко открывать рот.
Перелом локтевого сустава
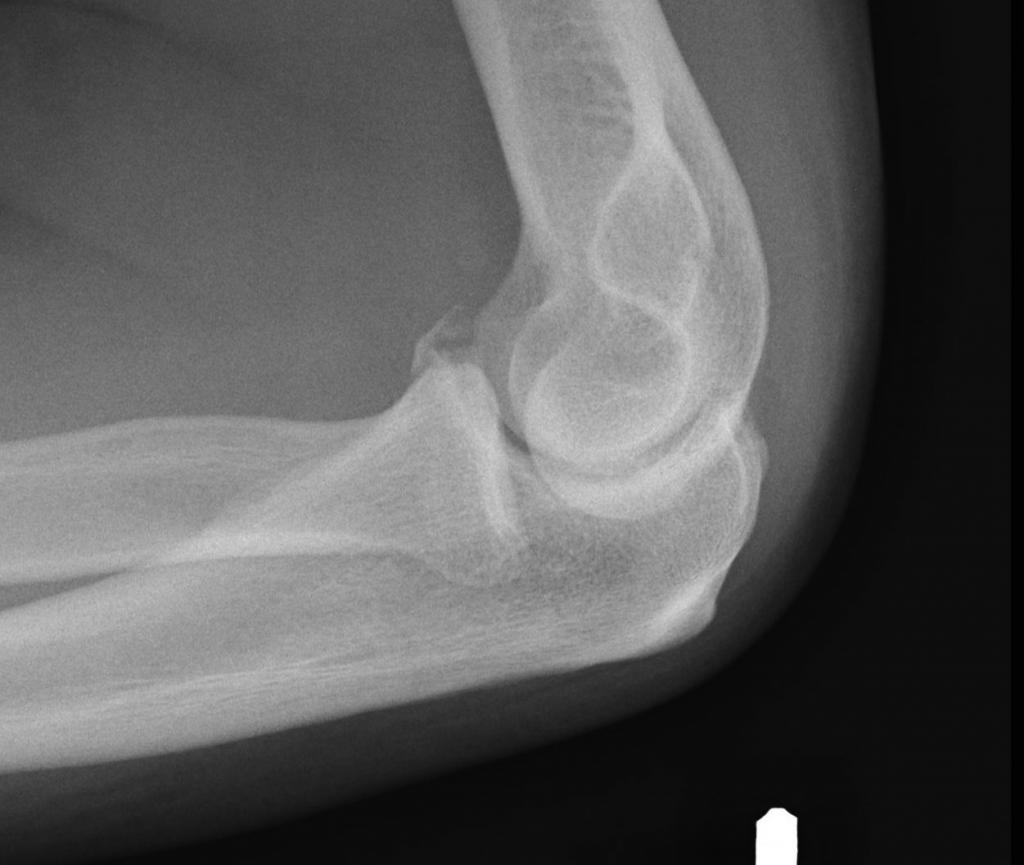
Считается сложной травмой и регистрируется в 20 % случаев переломов. Анатомия локтевого сустава достаточно сложна, поэтому перелом локтя считается опасным из-за множества необратимых осложнений и очень длительного заживания.
Анатомия локтевого сочленения
Локтевой сустав при взгляде спереди состоит из 3 костей: локтевая, лучевая и плечо.
Сзади сустава последовательно:
- плечевая кость;
- локтевой отросток;
- лучевая и локтевая кость;
- венечный отросток локтевой кости.
Травмироваться может любой отдел сочленения, а лечение и симптоматика будут различаться.
Причины переломов отростков
Перелом мыщелка возникает при прямой травме – если при падении с высоты падающий руку вытянул. При этом часто перелом бывает со смещением.
При переломе венечного отростка локтевой кости речь всегда идет о непрямой травме – падение на тыльную сторону предплечья с максимальным его сгибанием.
Переломы диафиза плечевой кости возникают от прямого удара (перелом от дубинки). Случается обычно при ДТП и драках.
Кроме этих причин, переломы венечного отростка локтевой кости могут возникать даже при самых минимальных задеваниях кости. Это характерно при остеопорозе, артрозе, остеоартрозе.
Перелом отростка
Переломы венечного отростка локтевой кости в изолированном виде — редкое явление. При ушибе или переломе из-за падения с высоты плечевая кость как бы с силой сбивает отросток и фрагментирует его. Кроме того, страдает он при задних вывихах предплечья, но чаще всего его поражение происходит при внутрисуставном переломе. Вообще, перелом его бывает редко потому, что он глубоко скрыт значительным слоем мягких тканей. Ломается основание или самая верхушка. Оскольчатые переломы венечного (медиального) отростка практически не встречаются.
Симптоматические проявления
При осмотре пострадавшего отмечается выраженный отек и локтевая гематома из-за повреждения мягких тканей. Сам сустав деформирован, на месте выступа мыщелка кожа западает (это хорошо видно в первые минуты травмы, потом разливается отек и все пропадает).
Перелом венечного отростка локтевой кости может иметь маловыраженные симптомы или проявляться следующим образом:
- боль с переходом на пальцы;
- неподвижность локтевого сустава – полная или частичная;
- отек и гематомы.
Могут быть и открытые переломы с внешними повреждениями кожи, мышц, сосудов, нервов.
Если произошел перелом со смещением отломков, пострадавший сам разогнуть руку в локте не может. Мешает сильная боль. Пассивно разогнуть локоть можно. При переломе венечного отростка без смещения движения в локтевом суставе возможны, но сильно ограничены.
Диагностические мероприятия
Обычно для диагностирования необходимо сделать рентген в двух проекциях: прямой и боковой. С венечным отростком ситуация иная: снимки в 2 проекциях результата не дадут.
Для диагностирования необходимо расположить кисть так, чтобы отросток вышел из зоны наложения тени головки луча. Для этого рука укладывается так, что отросток и надмыщелок плеча соприкасаются с кассетой. Предплечье должно оставаться в полупронации и в положении сгибания под углом 160.
Пронация означает поворот руки внутрь. Направление рентгена должно быть нацелено на венечный отросток. Тогда он становится виден, выходит из тени лучевой кости и диагностирование отломка становится 100 % успешным.
Лечение
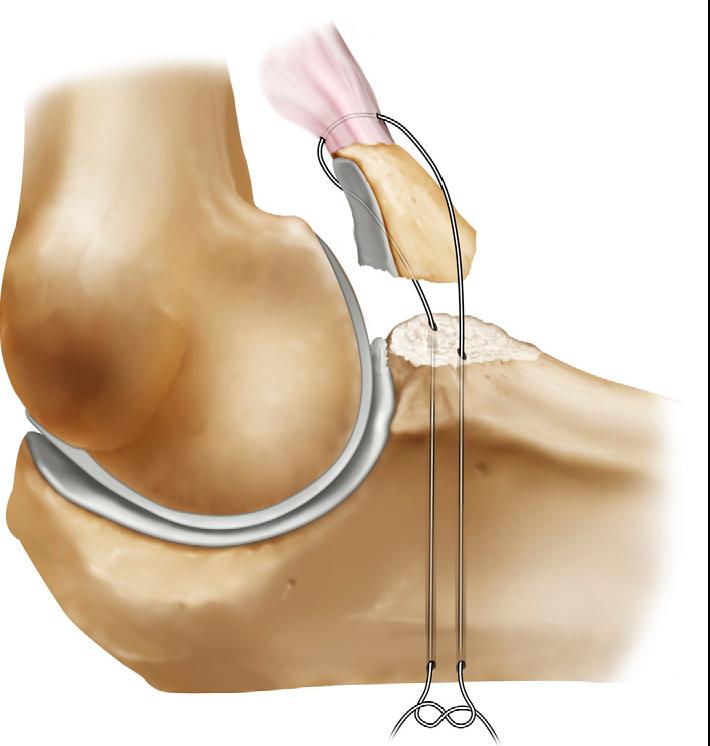
Лечение локтевой кости при переломе венечного отростка может быть двух видов: консервативным или хирургическим. При неправильной терапии или ее полном отсутствии самым частым осложнением является неправильное сращение, из-за чего сустав становится неподвижным или ограниченно подвижным.
Консервативное лечение
При лечении перелома венечного отростка репозиция не требуется, поскольку выраженных смещений не бывает. Лечение отростка проводят амбулаторно в течение 6–8 дней, при этом рука фиксируется задней гипсовой шиной, предплечье согнуто под углом 60–65 градусов. Затем назначают комплекс функционального лечения. Трудоспособность восстанавливается уже на 6-й день.
Иммобилизация
Гипсовая лангета накладывается на 3-4 недели. Начинается она от пальцев, заканчивается плечом. Через 3 недели лангету снимают, а сустав подлежит разработке. Весь курс лечения с периодом реабилитации занимает от 1,5 до 2 месяцев.
Физиотерапия и ЛФК
После лечения начинается курс восстановления сустава. Для венечного отростка это означает:
- ЛФК.
- Физиотерапевтические процедуры.
ЛФК

ЛФК – важная часть лечения, помогающая восстановить подвижность сустава. Если ее исключить и не проводить, может наступить контрактура сустава, когда после окончания лечения сустав остается неподвижным. Упражнения выполняются уже на 2-й день гипса под контролем врача-реабилитолога.
Упражнения всегда индивидуальны и зависят от возраста больного и тяжести перелома. Разработанные движения предназначены для свободных от гипса участков.
Самое простое упражнение при переломе венечного отростка – заведение руки за голову – помогает снять отек и нормализует кровоток. На 10-й день после гипса тренируют мышцы под повязкой. Далее идут сгибания и разгибания в локте.
Комплекс лечебных упражнений выполняется по 4 раза в день, с 10 подходами.
Нельзя заниматься сразу активно, наращивание темпов и нагрузок только постепенное. Комплекс ЛФК подбирается индивидуально, с учетом тяжести перелома.
ЛФК хорошо сочетать с физиолечением: магнитотерапией, электрофорезом, УВЧ, грязелечением. Если ЛФК и физиотерапия назначаются в начале восстановления, то в середине реабилитации и на завершении проводят массаж.
При переломе венечного отростка массаж делать категорически нельзя из-за риска развития оссифицирующего миозита. Даже после выздоровления сустав лучше не перегружать, потому что в этом случае отросток оказывается очень хрупким.
Первая помощь
Первое, что нужно сделать, – вызвать скорую помощь. Затем пострадавшему нужно дать анальгетик. Руку следует обездвижить, для этого в качестве шин можно использовать любые подручные средства: плотный картон, фанеру, доску. Шину накладывают на локоть, чтобы обездвижить кисть, лучезапястный и плечевой суставы. Как правило, для фиксации рука должна быть согнута, но если это болезненно, конечность оставляют в исходном положении и фиксируют. При отсутствии лечения развивается контрактура сустава.
Фиксация руки
Для фиксации руки с переломом венечного отростка в травмопункте гипс не накладывается, могут применять только гипсовые лангеты, ортезы, туторы, фиксаторы и бандажи.
Тканевые фиксаторы вполне могут заменять гипсовые повязки, при этом они обеспечивают и массаж тканей. Ортез на локтевой сустав — это внешнее ортопедическое приспособление, которое предохраняет сустав от травм.
Локтевой бандаж очень любят применять спортсмены, он разгружает сустав и снимает боль. Его можно использовать и для профилактики, потому что он разгружает сустав во время тренировок. Очень ценен бандаж при артрозе у пожилых, замедляет развитие дегенеративных процессов и ускоряет выздоровление.
Профилактика
При переломе руки важен весь процесс иммобилизации с самого начала. Самостоятельно он не подбирается. Все предписания врача следует выполнять неукоснительно.
Другие патологии локтевого сустава
Это артриты, артрозы и деформирующие артрозы, остеопорозы, дисплазии.
Артроз развивается в суставе, но при прогрессировании процесса происходит разрастание костных наростов, которые охватывают и соседние костные ткани, например, тот же венечный отросток. Возникает артроз обычно после 45 лет. В группу риска входят женщины в период климакса, спортсмены (теннисисты) и люди, чья профессия связана с большими нагрузками на локоть (например, писатели, музыканты, профессиональные водители).
Причины артроза локтевого сустава:
- травмирование локтя, имевшее место в молодом возрасте;
- нарушение обмена веществ;
- ревматизм;
- хронические инфекции ЛОР-органов;
- наследственность.
Симптомы артроза локтевого сустава
К основным симптомам можно отнести:
- боль при движениях и ходьбе;
- боль в покое на более поздних стадиях;
- хруст при движениях от трения костей друг о друга, он сопровождается болью;
- малоподвижность сустава из-за сужения суставной щели, роста шипов и спазма мышц.
Часто при локтевом артрозе наблюдается так называемый симптом Томпсона – пациент не может удерживать в тыльном положении согнутую в кулак кисть. Он быстро расправляет пальцы. Локтевой сустав видоизменяется – растут остеофиты, локоть отекает.
Деформирующий артроз локтевого сустава занимает 50 % всех артрозов локтя. Жалобы аналогичны, боли постоянно нарастают.
Остеология у собаки

У собак 2 венечных отростка те же, что и у человека – в нижней челюсти и локтевом суставе.
Дисплазия локтевого сустава (ДЛС) у собак – наследуемое заболевание, при котором имеется аномальное строение сустава с неправильным сочленением локтя. Такой неправильный сустав подвержен изнашиванию, в нем быстрее развиваются признаки артроза. При отсутствии лечения он быстро прогрессирует.
Самого диагноза «дисплазия» нет. Это собирательное название всех анатомических патологий, сформировавшихся в периоде эмбриогенеза и в первые месяцы жизни. Дисплазия означает неправильное развитие любых тканей, органов и костей. При диспластических процессах в локтевом суставе может быть 4 вида нарушений:
- фрагментация (отделение ) локтевого отростка;
- откалывание венечного отростка локтевой кости;
- остеохондрит расслаивающего вида;
- несоответствие костей сустава (дисконгруэнтность).
Различные патологии суставов схожи по симптомам. Поэтому так важно обращаться за помощью к специалистам. Диагноз можно поставить только по результатам рентгенограммы.

