Ревматоидный артрит реактивный: Реактивный артрит: причины, симптомы и лечение
Как отличить ревматоидный артрит от реактивного
Содержание статьи
Анализы на ревматоидный артрит: СОЭ крови (норма показателя)
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…
Читать далее »
Ревматоидный артрит — аутоиммунное заболевание хронического течения. Как правило, такой артрит поражает:
- лодыжки,
- суставы кистей рук,
- колени.
Ревматоидный артрит формируется незаметно для человека и выражен многими размытыми симптомами. Поэтому очень часто даже врачи с большим опытом не могут определить данное заболевание.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Ревматоидный артрит, обычно, появляется у женщин после 30 лет. Мужчины также им болеют, но у женщин он такой вид артрита встречается в 5 раз чаще.
К сожалению, ревматоидный артрит достаточно опасное заболевание, которым страдают люди трудоспособного возраста.
В настоящее время этиология заболевания неизвестна. Современная медицина не может точно причины, какие приводят здорового человека к воспалению сустава. Но известно, что заболевание провоцирует сбой в иммунной системе.
Воспалительный процесс начинается из-за:
- постоянных сильных стрессов,
- инфекций,
- травм.
Помимо этого, статистика свидетельствует, что 80% больных ревматоидным артритом имеют антитела к вирусу Эпштейна-Барра.
Медицина постоянно и непрерывно развивается, но сейчас все еще нельзя полностью вылечить или предупредить формирование ревматоидного артрита. Заболевание развивается не быстро, но постоянно прогрессирует.
Человек может хорошо себя чувствовать, но в его организме продуцируются антитела, атакующие не инородный вирус или аллерген, а собственный организм.
Ревматоидный артрит, по сути своей, воспалительный процесс, который протекает в суставах и оболочках суставов.
Пораженные органы медленно деформируются и не могут полноценно работать.
Симптомы ревматоидного артрита
У большинства пациентов наблюдаются следующие симптомы:
- Артрит суставов кисти,
- Утренняя скованность суставов, которая не проходит длительное время,
- Симметричность очагов воспаления,
- Ревматоидные узелки – специфические подкожные уплотнения в районе локтей.
О
симптомы, лечение. Ревматоидный, реактивный и другие виды артрита. Почему болят суставы?
Артрит, заболевание, не имеющее ни географической, ни возрастной, ни гендерной привязки. Артритом не болеют посезонно, как аллергией или хроническими болезнями. Ним либо болеют, либо нет. На данный момент мировые светила от науки и медицины так и не нашли причины возникновения артритов, хотя некоторые теории этимологии выдвигаются, но об этом чуть позже.

Артритом называют воспалительные процессы, локализующиеся в суставах
Артритом принято называть все заболевания, касающиеся любых воспалительных процессов во всех суставах.
Чтобы не утомлять читателя повторениями в каждом абзаце – оговоримся сразу: причин возникновения артритов нет. Существуют определенные тенденции от наличия, либо от отсутствия которых в организме запускается механизм воспаления суставов – это на сегодняшний день единственный обнаруженный и доказанный факт.
Симптомы артрита
Поскольку многие из нас не имеют медицинского образования, а диагностировать себя любят многие, проведем экскурс в общие симптомы.
• Если вы просыпаетесь ночью от болезненных ощущений в суставах – обратите внимание на время и на характер болей. Именно раннее утро (промежуток с 3 до 5 утра) и именно тот факт, что вас разбудила боль – есть признак начинающегося артрита. Если же вы проснулись, по каким либо иным причинам, попробовали встать или перевернуться в постели, но боли помешали вам это сделать – это симптомы воспалительного процесса, но не артрита.
• Если поутру наблюдается ощущение, как будто вы надели на руки жесткие перчатки меньшего размера, на все тело скафандр, в котором тяжело двигаться, но через определенное время дискомфорт проходит – у нас «в гостях», скорее всего, ревматоидный артрит.
• Внимательно посмотрите на «костяшки» пальцев. Не значительные припухлости этих суставов могут быть вестником ранее упомянутого ревматоидного артрита.
• Запястье. Воспаление этого/этих суставов – однозначный признак артрита. Один нюанс: при воспалении одного сустава артрит может быть классифицирован как псориатический артрит, так и реактивный, при воспалении обоих – почти 100% ревматоидный.
• Обследуем пальцы рук/ног. Опять-таки – если накануне не было никаких, даже самых незначительных и незаметных травм, но болезненные ощущения присутствуют — не исключено, что таким образом организм сигнализирует о начинающемся артрите. Покраснения, припухлости, отёчность, болезненные, но терпимые ощущения, всё это признаки псориатического артрита, реже ревматоидного. Будьте внимательны: если боль больше чем «терпимая» — это, скорее всего подагра.
• Следует насторожиться, если отеки и припухлости пальцев носят «веерный» характер, т.е. один палец припух, особо не болел, и само прошло, а через несколько дней повторилось то же самое, только с другим пальцем, потом с третьим и т.д. – у нас в активе суставной ревматизм. Если ко всему перечисленному добавляется покраснение и резкие сильные боли – это подагрический артрит.
• Отдельное внимание нужно обратить, на «веерное» воспаление суставов от колен и ниже. Если приступы сопровождаются припухлостями, изменениями цвета кожного покрова в очагах воспаления, а так же приступы самостоятельно прекращаются, и самостоятельно же возвращаются с определенным интервалом – это подагрический артрит. Если же все выше перечисленное сопровождаются нестерпимыми, резкими болями – это подагра.

Важно помнить, что боли при артрите легко купируются нестероидными препаратами, поэтому злоупотребляя обезболивающими, можно запустить заболевание
• Еще один отличительный и яркий симптом именно артрита – прекращение болей после любых физических нагрузок (начиная от ходьбы и заканчивая тяжелым физическим трудом). Если реакция суставов на нагрузки резко противоположная – это симптомы иных заболеваний.
• Обращаем особое внимание «домашних айболитов», предпочитающих всё и вся лечить обезболивающими препаратами: именно артритные боли, как и боли при болезни Бехтерева, купируются нестероидными препаратами полностью. А это значит, что есть шанс ошибиться в диагностике и, соответственно запустить болезнь.
• Поясница. Крестец. В наше время эти два отдела позвоночника беспокоят достаточно многих, независимо от возраста. Хруст суставов, боли в пояснице – все это настолько обыденные картины, привычные с детства, что мы привыкли просто не обращать на это внимание, а зря. Именно то, что мы «хрустим» не один год с переменным успехом и есть симптом ближайшего соседа артрита – болезни Бехтерева.
• В арсенале артритов есть и скрытые симптомы. Например: при воспалении суставов обследуйте район локтей. Если обнаружите под кожей «горошины», которых там раньше не наблюдалось – это тоже симптом ревматоидного артрита.

Повышенная температура, которая держится месяц и больше, может сигнализировать об артрите
• Температура. Здесь всё просто: любой воспалительный процесс всегда сопровождается температурой. Что касается ревматоидного и реактивного артритов, то они соседствуют с 37°С, продолжающейся длительное время (больше месяца).
• Глаза. Если на фоне воспаленных суставов присутствуют: воспаление, зуд, жжение глаз – вполне вероятно, что специалист диагностирует у вас реактивный артрит и/или болезнь Бехтерева.
• Воспаленные суставы + псориаз кожных покровов + псориаз у кровных родственников могут сигнализировать о том, что у вас начался псориатический артрит.
• Оцениваем явные признаки: чрезмерная слабость, похудение без изменения рациона, изменения вкусовых предпочтений опять-таки без изменения рациона – все это указывает на осложнения ревматоидного артрита.
• И напоследок «букет» из противоречивых симптомов. «Противоречивые» они потому, что по отдельности являются симптомами иных болезней. Обильное, волновое, не свойственное потоотделение, нарушение работы желудочно-кишечного тракта, нехарактерные выделения из половых органов – у женщин это всё сопутствует наступлению менопаузы, у мужчин – признак иных воспалительных процессов. Но если всё вышеперечисленное происходит на фоне воспаления суставов – это признаки реактивного артрита.
к содержанию ↑
Виды артрита
Следующим этапом нашего рассказа будет акцент на характерные особенности, свойственные тому или иному типу артритов.
I. Артрит ревматоидный. Воспаление соединительной ткани на фоне эрозийно-разрушающего прогрессирующего полиартрита. Причины возникновения ревматоидного артрита – неизвестны, но медики считают, что некоторые генетические факторы и определенные виды вирусов (инфекционные агенты), могут послужить катализаторами возникновения артрита. Так же четко определена группа риска: женщины, возраст 45 лет и старше, наличие HLA-антигенов, иные сопутствующие болезни.

Запущенный ревматоидный артрит может привести к срастанию костной ткани
К сожалению, невозможно вылечить ревматоидный артрит полностью. Поэтому медикаментозное лечение ограничивается обезболиванием, снятием воспаления сустава и сохранением его функций. В случае серьезных нарушений в работе сустава производится хирургическое вмешательство. В целом же, для эффективной борьбы с ревматоидным артритом, необходимо подходить к лечению комплексно, применяя не только медикаментозные препараты, но и соблюдая диету и занимаясь лечебной физкультурой.
II. Артрит реактивный. Группа суставных заболеваний, связанных с инфекцией. В этом случае инфекция играет роль пускового механизма, т.е. суставы болят не от микроба внутри, а от реакции организма на него. Причинами реактивного артрита, это последствия инфекций других органов, например, мочеполовой системы или ЖКТ. Кроме перечисленных ранее общих симптомов, есть и специфические симптомы, характерные именно для реактивного артрита. Например: пациент мог перенести респираторное заболевание в острой форме, мог испытывать болезненные ощущения при мочеиспускании, остро ухудшилось общее состояние – все это могло происходить за несколько дней до момента постановки данного диагноза.
При этом наблюдается поражение крупных суставов: колени, голеностоп, иногда кистевые суставы. Лечение, в подобных случаях, проводится по нескольким направлениям: а) обнаружить и пролечить очаг инфекции; б) купировать воспалительный процесс; в) реабилитационные процедуры.
III. Артрит псориатический Он получил свое название от основного заболевания пациента, т.е. – если пациент болен псориазом и на фоне этого у него воспаляются суставы – соответственно и артрит – псориатический. Патогенез: наличие явных поражений кожного покрова, но этот момент достаточно спорный, т.к. не во всех случаях явные признаки и псориаза и артрита проявляются одновременно. Учитывая, что симптомы данного вида артрита очень схожи с ревматоидным, хотелось бы отметить характерные для псориатического артрита симптомы: суставы поражаются в хаотичном порядке, над пораженными суставами кожный покров достигает темно багровых оттенков, сильная отечность. Лечение псориатического артрита проводят по схеме ревматоидного, с учетом специфики псориаза.
IV. Артрит подагрический. Подагра, аристократический недуг, а с медицинской точки зрения – всего лишь отложение солей мочевой кислоты. Выглядит неприглядно, но лечится легко. Основной очаг поражения – пальцы ног, реже пальцы рук. Если верить статистике, то подагра – приоритет мужской половины человечества, а значит, основную группу риска составляют именно мужчины. Патогенез – пресловутая наследственность, плюс всё то, что называют «образом жизни»: неправильное питание, вредные привычки и т.д. Отличительный признак – острая боль. Симптомы подагры очень похожи на симптомы других артритов, в том числе, и на ревматоидный. Но боль при подагрической артрите – достаточно красноречивый симптом для диагностики.

Острая боль в суставе — отличительный признак подагрического артрита
V. Ювенильный ревматоидный артрит. Его отличительный признак – возраст. Иными словами – возрастная болезнь не по возрасту. Ювенильный ревматоидный артрит, это болезнь поражающая суставы молодого организма, как правило, не достигшего полного созревания. Воспаление суставов носит сложный характер, этимология, как во взрослых формах – неизвестна, причины и механизмы развития, зачастую, тянут за собой множество заболеваний внутренних органов. Есть в течении ювенильного ревматоидного артрита и специфические симптомы – начало болезни, соответственно, по определенным характерным признакам классифицируют острое или подострое начало ювенильного ревматоидного артрита.
• Острое начало. Резкое повышение температуры, почти сразу болезненные ощущения в суставах. Позже визуализируется отечность одного или нескольких суставов. Очаги поражения – крупные суставы: голеностоп, колени. Реже начало артрита у детей затрагивает пальцы рук и ног. Острое начало болезни характерно для тяжелых форм с последующими осложнениями и очень неблагоприятными прогнозами. Возрастной критерий – дети дошкольного, школьного возрасте, реже подростки.
• Подострое начало. Симптоматика в данном случае не такая яркая. Суставы воспаляются по одному, без особых болезненных ощущений и визуальных изменений. У пациента наблюдается утренний дискомфорт в суставах, который проходит в течение полутора часов. Как правило, болезнь протекает без сильных болевых ощущений, затрагивая 1-2 крупных сустава поочередно, нет резких повышений температуры тела, зато довольно часто данная форма артрита влечет за собой ревматоидное поражение глаз.Как упоминалось ранее, первостепенная задача при лечении любых артритов в общем, и ювенального артрита в частности, снять воспаление, затем локализовать очаг, предотвратить новые разрушения тканей и главное – восстановление. Виды препаратов и дозы назначит врач после полной диагностики.
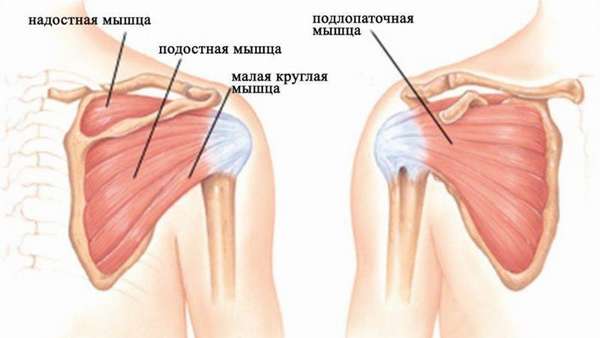
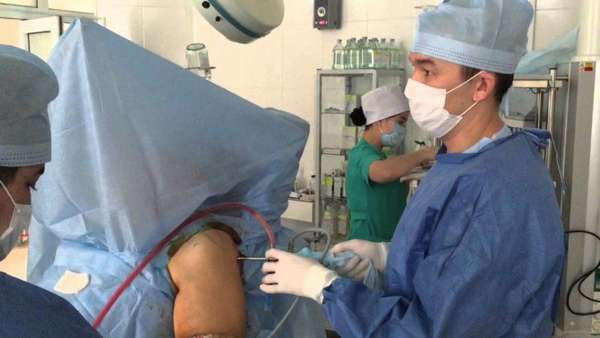
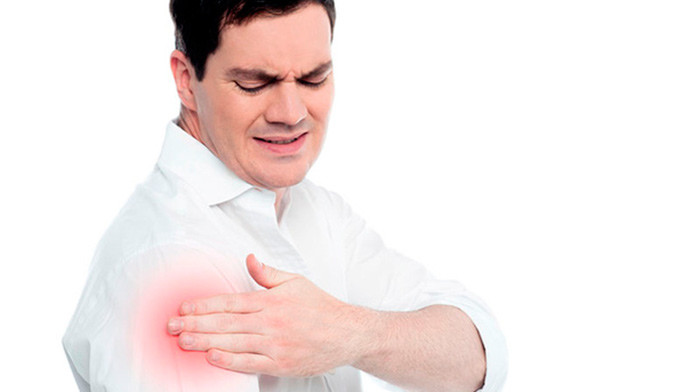
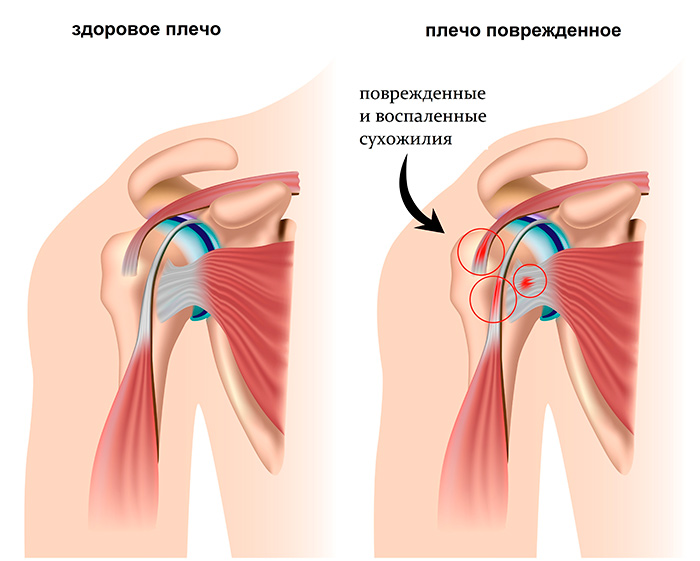
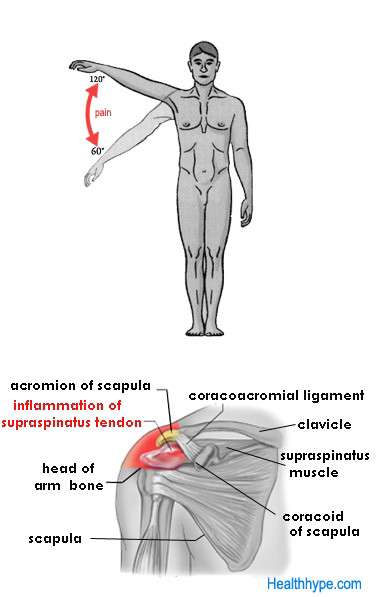
VI. Артрит плечевого сустава. Плечевой сустав в нашем организме один из самых подвижных и самых нагружаемых, а еще и самый травмированный. Мало кто с осторожностью поднимает тяжести, но многие из нас после этого с удивлением слышат хруст сустава, замечают его малоподвижность и болезненность. А все эти, мягко говоря, неудобства, которые «проходят» со временем и есть первые симптомы артрита плечевого сустава. И они «не проходят», они накапливаются. Хруст в суставе говорит о том, что нарушена соединительная ткань, а значит, в дальнейшем, будет нарушаться и разрушаться хрящевая ткань, а далее – суставная. Чтобы избежать наступления серьезной ограниченности подвижности к 40 годам – распределяйте нагрузки. Если ваша работа связана с физическими усилиями – дайте отдых «рабочей группе», тем временем займитесь физиотерапией остальных групп мышц и суставов.На лечении данного вида артрита останавливаться нет смысла, поскольку основные принципы лечения артритов мы уже рассказали ранее. Если ваш случай, по каким-то причинам неординарный или сложный, лечащий врач, и только он, разберется в клинической картине и назначит курс лечения.
к содержанию ↑
Питание и диета при артрите
Что означает диета, думаю понятно всем, особенно нашим дамам. И врачи ничего нового тоже не советуют – все, как всегда. Исключаем, уменьшаем из рациона соль, острые, жирные продукты, алкоголь (по возможности).

Регулярное употребление зеленого чая — самый вкусный и легкий способ профилактики артрита
Теперь о питании. Людям с заболеваниями суставов любого характера очень важно употреблять в пищу рыбу, разную и побольше, на гарнир лучше подавать овощи-антиоксиданты, проще говоря, капусту, любую: белокочанную, брюссельскую, цветную, можно все виды сразу. Обязательно употребляйте в пищу сок цитрусов и вообще фруктов, содержащих витамин С в больших количествах. Еще диетологи очень советуют зеленый чай. Из рациона исключить вообще: кукурузное масло, субпродукты, жирное мясо, яичные желтки и блюда с содержанием транс-жиров.
к содержанию ↑
Народные способы лечения
Существует множество способов лечения артрита народными методами, отлично щарекомендовавшими себя в борьбе с этим недугом.
Рецепт № 1.
Вода – 1 стакан, яблочный уксус – 1 ч.л. Принимать перед едой не менее 5 разв день. Курс до 4 недель. При любых поражениях ЖКТ дозу уксуса снизить на половину, курс, соответственно увеличить настолько же.
Рецепт № 2.
Клубни картофеля, попавшего под ультрафиолет (позеленевшие) вымыть, измельчить, вместе с кожурой. Полученное пюре положить в горячую воду и довести температуру воды до 38°С, не кипятить, только нагреть. Сделать из полученной массы компресс. Выкладываем слоем не больше 2 см на пищевую пленку, прикладываем к больному суставу. Если в течение 30 минут боль не проходит – компресс сделан не правильно, либо между пленкой и кожей образовалась воздушная подушка. Курс – неделя. Если возникнет необходимость – можете продолжать дольше.
Рецепт № 3.
Чеснок 5 головок (чистим, измельчаем), 0,5 водки. Соединяем, настаиваем в темноте 10 суток. Принимать по чайной ложке перед едой. Если настойка слишком крепкая, то 1ч.л. настойки разводят в 3 ст.л. очищенной воды.
Рецепт № 4.
Чеснок 3 головки (чистим, измельчаем), соединяем с соком лимонов (10 шт), 1 ч.л. хрена (измельчить). Настойку держать в теплом темном месте 21 день. Далее разводить настойку из расчета 1 ч.л. на стакан воды. Принимать утром и вечером, пока не закончится настойка.
Рецепт № 5.
10 капель чесночного сока на стакан теплого молока. Либо делать компресс из чесночного сока. Не забудьте обильно смазать жирным кремом в месте компресса.
Рецепт № 6.
Приготовить настойку из соцветий каштана или сирени. Сырьем заполнить стеклянную тару на две трети, залить водкой или спиртом до верха. Настаивать 21 день в темноте. Растирать суставы при болях, после чего тщательно укутать.
Рецепт № 7.
Готовим мазь. Шесть частей лавра благородного, одна часть хвои можжевельника, двенадцать частей масла сливочного. Используется сразу, по приготовлении. Имеет обезболивающий и релаксационный эффект.
к содержанию ↑
Видео
Реактивный артрит: клинические рекомендации
Реактивный артрит, возникающий после воздействия определенной желудочно-кишечной и мочеполовой инфекции. Классическую триаду постинфекционного артрита, не гонококкового уретрита и конъюнктивита описывают часто, однако наблюдается она в незначительном количестве случаев и не требует установления диагноза.
Такая триада симптомов была описана Гансом Рейтером в 1916 году. Однако, термин «синдром Рейтера» не был принят, так как был связан с нацистской партией и медицинскими экспериментами над заключенными в концентрационных лагерях.
Реактивный артрит принадлежит к семейным спондилоартропатиям, которые имеют схожие клинические, радиографические и лабораторные характеристики, включая воспаление позвоночника и связь с HLA-антигеном В 27. К этой группе заболеваний относят псориатический артрит, анкилозирующий спондилоартрит, артрит, связанный с воспалением кишечника, и не дифференцированной спондилоартропатией.
Этиология
Бактерии, связанные с реактивным артритом (ReA), как правило, являются причиной венерического заболевания и инфекционной дизентерии. Это грамнегативные организмы с липополисахаридным компонентом в пределах их клеточной стенки; и бактерии, и бактериальные компоненты были выявлены в синовиальной ткани.
Наиболее распространенными бактериальными видами являются виды Chlamydia, Salmonella, Campylobacter, Shigella и Yersinia, хотя реактивный артрит описан после многих других бактериальных инфекций. Виды Chlamydia традиционно считают наиболее распространенными видами, вызывающими реактивный артрит.
Как C. trachomatis, так и C. pneumoniae, являются известными триггерами. Однако C. trachomatis является более частым возбудителем инфекции. В одном исследовании C. trachomatis была обнаружена у 50% пациентов с урогенитальными инфекциями, у которых развился реактивный артрит. Обсервационное исследование предполагает, что хламидии также являются обычным этиологическим возбудителем не дифференцированного спондилоартрита. Поэтому, можно говорить о том, что настоящее влияние хламидий как этиологических возбудителей инфекционного артрита не было должным образом распознано.
Campylobacter jejuni вероятно является самой распространенной причиной развития реактивного артрита после дизентерии в США. Уровень атак реактивного артрита, вызванного Campylobacter, отличается в разных исследованиях и колеблется в пределах 1–7%. Генотип HLA-B27 не был заявлен как способствующий риску возникновения реактивного артрита после инфекции, вызванной Campylobacter.
Salmonella enteritidis является одной из наиболее частых кишечных инфекций в США, приблизительно у 6–30% пациентов с острой инфекцией, вызванной Salmonella, развивается реактивный артрит.
Бактериальные антигены Salmonella были выявлены в синовиальной жидкости пациентов с реактивным артритом, вызванным Salmonella. Бактериальная ДНК микроорганизмов Shigella может быть обнаружена в синовиальной ткани пациентов с реактивным артритом. Исследование, выполненное в Финляндии в 2005 году показало, что общая частота развития заболевания составила 7%. Данные о 2-х вспышках инфекции, вызванной Yersinia, возникших в 1998 году, показали, что у 12% инфицированных людей в дальнейшем развился реактивный артрит; в ходе недавнего исследования с участием 37 взрослых было выявлено, что фактический показатель заболеваемости может быть выше (22%). Бактериальные антигены Yersinia были выявлены в синовиальной ткани, и в одном исследовании предположили, что такие синовиальные бактерии могут быть метаболически активными.
Патофизиология
В синовиальной ткани пациентов с реактивным артритом были выявлены разные бактериальные ДНК известных инфекционных возбудителей. Бактериальные нуклеиновые кислоты были выявлены у людей с соответствующим поражением методом ПЦР. Рибосомальные РНК, как Chlamydia trachomatis, так и C. pneumoniae, были выявлены в синовиальной ткани пациентов с реактивным артритом, вызванным хламидиями; благодаря этому было доказано наличие этих микроорганизмов в суставах.
Кроме того, ДНК энтеробактерий были выявлены в синовиальной ткани пациентов с пост-дизентерийным реактивным артритом. Хотя постоянно присутствующие синовиальные патогены были зафиксированы как в случаях пост-хламидийного реактивного артрита, так и реактивного артрита, который развился после перенесенной кишечной инфекции, истинная связь между ними остается непонятной.
Однако данные, полученные в ходе исследования мышей с реактивным артритом, показали, что у мышей, чувствительных к SKG, развиваются периферический синовит, сакроилеит, спондилит, энтерит и псориазная сыпь через 5 недель после возникновения вагинальной инфекции, вызванной C. muridarum. Именно хламидиоз вызвал реактивный артрит, связанный с ФНО-альфа, зависящий от активной инфекции. Тяжесть реактивного артрита коррелирует с бактериальной составляющей и сниженным уровнем бактериального клиренса.
Продукты бактериального распада находят в синовиальной ткани пациентов с реактивным артритом, который развился после перенесенной кишечной инфекции; однако, хламидии, которые находятся в синовиальной ткани, постоянно существуют в метаболически активном состоянии. Хотя эта хламидийная инфекция является хронической, бактерии пребывают в аберрантном состоянии, поэтому такие внутриклеточные организмы не могут определяться.
В синовиальной ткани пациентов с реактивным артритом не были выявлены персистирующие активные микроорганизмы, которые остались после кишечной инфекции, за исключением, возможно, микроорганизмов Yersinia. В хронической стадии происходит смена экспрессии гена. Экспрессия гена наружной мембраны (omp 1), используемого в делении клеток, снижается в отношении персистирующих организмов Chlamydia по сравнению с бактериями в продуктивной стадии. Дальнейшие результаты стимуляции синтеза белков теплового шока (HSP)-60 C. trachomatis и C. pneumoniae важны для поддержания персистирующего состояния.
Также было показано, что у пациентов с реактивным артритом наблюдается пониженная бактерицидная активность моноцитов после воздействия Chlamydia. Виды Chlamydia имеют несколько способов уклонения от иммунного ответа хозяина. Было выявлено, что антиген HLA-B27 класса 1 гистосовместимости играет важную роль в патофизиологии спондилоартропатии. В соответствии с эпидемиологическими исследованиями реактивного артрита, его распространенность чаще всего колеблется в пределах от 30% до 50%.
Точная генетическая роль HLA-B27 не выяснена до конца, однако, его определение не обязательно для постановки диагноза. Было описано несколько возможных патогенных механизмов. Они включают молекулярную мимикрию, представляя артритогенный бактериальный материал для Т-клеток, вызывая аутоиммунные реакции, стимулируя бактерии к изменению собственной толерантности к B27 антигену ,и изменяя защитную реакцию организма хозяина в связи с повышенной инвазией микробов в кишечник и облегчая персистенцию Chlamydia.
Диагностика
Специфического теста для диагностики реактивного артрита (ReA) не существует. Однако, существует целый ряд тестов для подтверждения подозрения в отношении данного заболевания у людей с клиническими симптомами, указывающими на воспалительный артрит, возникший после перенесенного венерического заболевания или дизентерии.
Ревматические пробы острой фазы и HLA-B27
Ревматические пробы острой фазы, такие как СОЭ (оседание эритроцитов) или С- реактивный белок (СРБ), часто повышены, но имеют тенденцию возвращаться к норме, если заболевание становится хроническим. Тесты на ревматоидный фактор, в случае ревматоидного артрита, и антинуклеарные антитела, которые выявляют при многих аутоиммунных состояниях, как правило, отрицательные. Хотя распространенность HLA-B27 в предыдущих исследованиях колебалась в пределах от 0% до 80%, в большинстве исследований реактивного артрита сообщали о распространенности HLA-B27 в пределах от 30% до 50%.
Ген не является специфическим или необходимым для диагностики реактивного артрита, но его присутствие в клиническом контексте улучшает точность диагноза.
Лабораторное исследование
Идентификация обычных возбудителей, вызывающих инфекцию, помогает установить диагноз. Бактериологическое исследование выделений из мочеполового канала и посев кала помогают в диагностике на этапе появления инфекции, однако результаты таких бактериологических исследований обычно отрицательные после начала артрита. Тем не менее, эти исследования легко выполнять и они должны проводиться после начала артрита.
Обычные бактериологические исследования синовиальной жидкости должны проводиться для исключения гонореи или других инфекционных процессов. Анализ кристаллов синовиальной жидкости также необходимо выполнять для исключения подагры или другого вида кристаллиндуцированного артрита.
ПЦР анализ бактериальных компонентов синовиальной ткани или жидкости полезен для подтверждения диагноза, но не практичен. При развитии артрита необходимо провести ПЦР анализ мочи, однако, результат также часто отрицательный на этой стадии.
Тесты амплификации нуклеиновых кислот показаны мужчинам или женщинам с бессимптомным течением заболевания, у которых подозревают реактивный артрит, приобретенный в результате полового акта.
Существует возможность проведения серологических исследований известных патогенных бактериальных возбудителей, однако, трудно доказать причинно-следственную связь; поэтому эти исследования, как правило, не рекомендуют.
Рентгенография
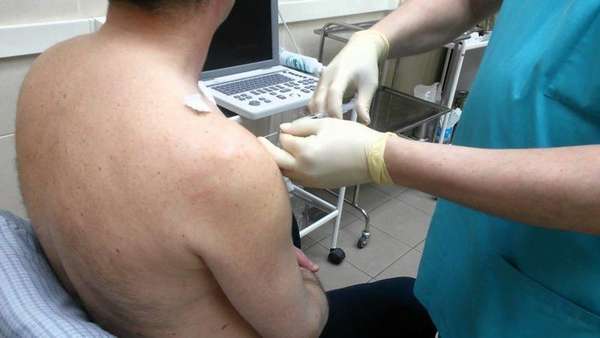
Рентгенологическое исследование осевого скелета должно проводиться пациентам с подозрением на хронический реактивный артрит. При рентгенографии периферических суставов можно увидеть некоторые признаки реактивного артрита, они являются менее специфичными для этого заболевания.
На ранней стадии заболевания не существует специфических рентгенологических признаков, за исключением отека мягких тканей. При хронической форме заболевания сужение суставной щели и эрозии могут наблюдаться в небольших суставах рук и ног. Обычная рентгенограмма осевого скелета показывает асимметричный сакроилеит у трети пациентов с хроническим реактивным артритом.
В случае развития хронического артрита может проявляться энтезит в форме мягкого надкостного остеогенеза в области сухожилий и в месте прикрепления связок. Как правило, наблюдают окостенения в области ахиллова сухожилия и большие шпоры на пятках. Не маргинальные синдесмофиты можно наблюдать в области поясницы и в грудном отделе позвоночника, как результат хронического энтезита параспинальных связок.
МРТ
МРТ может быть более чувствительным при выявлении раннего сакроилеита, но контрольные исследования не проводились. МРТ-исследование крестцово-подвздошных суставов может быть полезным, в частности, для пациентов с подозрением на реактивный артрит, который сопровождается болью в пояснице или ягодицах. В ходе МРТ могут быть обнаружены не только эрозивные изменения или анкилоз крестцово-подвздошных суставов, но также изменения в костном мозге вокруг крестцово- подвздошных суставов, что указывает на активную форму сакроилеита.
Дифференциальная диагностика
| Заболевание | Дифференциальные признаки/симптомы | Дифференциальные обследования |
|
|
|
|
|
|
|
| |
|
| |
| Септический артрит |
|
|
Лечение
Как и при лечении синдромов воспалительного артрита, лечение направлено на симптоматическое облегчение и предупреждение или угнетение дальнейшего поражения суставов. Традиционные средства лечения включают нестероидные противовоспалительные препараты (НПВП), кортикостероиды и противоревматические препараты (DMARD).
Нестероидные противовоспалительные препараты (НПВП)
НПВП часто используют в качестве терапии первой линии. Доказано, что нет таких НПВП, действие которых лучше, чем других. Кажется, что НПВП имеют умеренный эффект в лечении клинических симптомов как аксиальной, так и периферической артралгии. Однако, ни в одном из перспективных исследований не была проанализирована их эффективность в лечении реактивного артрита. Несмотря на это, большой клинический опыт показывает, что они эффективны. Их назначают на раннем этапе заболевания для улучшения функционального состояния суставов. Согласно мнению экспертов, в первую очередь следуют применять индометацин или напроксен. Применение НПВП ограничивается их токсическим действием на почки и печень, сопровождающимся осложнениями в виде желудочно-кишечного кровотечения.
Кортикостероиды
В отличие от НПВП кортикостероиды имеют ограниченное действие на аксиальные симптомы и являются более эффективными в лечении реактивного артрита периферических суставов. Кортикостероиды можно назначать в том случае, если пациенты не отвечают на лечение НПВП или на этапе обострения заболевания. Внутрисуставные инъекции при моноартикулярной и олигоартикулярной форме заболевания могут обеспечить кратковременное облегчение, но в случае полиартрита может понадобиться применение системных кортикостероидов. Системные кортикостероиды могут быть эффективными для лечения проявлений со стороны глаз, таких как ирит. Кортикостероиды местного действия могут применяться для лечения поражений кожи, таких как кольцевидный баланит и бленноррагическая кератодермия.
Болезнь-модифицирующие противоревматические препараты (БМПАП)
Считают, что БМПАП являются препаратами второй линии или препаратами на случай, если применение НПВП оказалось неэффективным, или когда необходим более радикальный подход к лечению с целью предупреждения рентгенографической деструкции суставов. Единственным БМПАП, который прошел официальную апробацию в рамках контрольного двойного слепого исследования, является сульфасалазин. В этом исследовании группа пациентов, которые получали 2 г сульфасалазина ежедневно, показали определенно улучшение по сравнению с группой плацебо. Если препарат не эффективен на протяжении 3-4 месяцев, его применение нужно отменить.
Антибиотики
Данные, которые указывали бы на то, что длительное применение антибиотиков имеет какой-либо терапевтический эффект в лечении реактивного артрита, возникшего после перенесенной кишечной инфекции, отсутствуют.
Спорный характер носят данные относительно длительного лечения антибиотиками реактивного артрита, вызванного перенесенным хламидиозом. Важно помнить, что существует острый и хронический реактивный артрит. Большинство исследований проведены среди пациентов с острым реактивным артритом, вызванным хламидиями. Так как это состояние часто улучшается само по себе, может быть трудно доказать, что длительное лечение антибиотиками может быть эффективным в периоде обострения болезни. По сравнению с группой плацебо в ходе исследования было выявлено отсутствие положительной динамики от объединения офлоксацина и рокситромицина при лечении пациентов или с острым реактивным артритом, вызванным перенесенной дизентерийной инфекцией, или с реактивным артритом, вызванным мочеполовой инфекцией.
Большинство данных указывают на то, что такой метод лечения не работает, за исключением одного исследования, которое предполагает эффективность метода. Для лечения хронического реактивного артрита, вызванного перенесенным хламидиозом, в рамках исследования использовался комбинированный противомикробный подход, который показал положительные результаты.
Проведенный мета-анализ показал гетерогенные результаты, которые предполагают, что потенциальная эффективность антибиотиков в лечении реактивного артрита остается не ясной.
Отличие ревматоидного артрита от артрита – особенности появления и лечения
Довольно часто люди не видят разницы между такими заболеваниями, как артрит и ревматоидный артрит. Это происходит потому, что некоторые симптомы этих болезней очень схожи между собой. Главным признаком обеих патологий является выраженная боль в суставах. Однако отличия все-таки существуют, и их нужно знать, особенно тем людям, которые столкнулись с подобной проблемой. От правильности поставленного диагноза зависит эффективность лечения и желаемый результат.
Что такое артрит и его особенности?
Артрит – заболевание, при котором идет воспалительный процесс в суставах, а также сопровождается болевом синдромом во время каких-либо активных движений. Как правило, в области пораженной воспалительным процессом кожа может краснеть, у человека повышается температура, наблюдается лихорадочное состояние. Существует два типа данной патологии:
- Моноартрит , воспаление в одном суставе.
- Полиартрит , патологические процессы, которые поражают несколько суставов.
Несвоевременное лечение может привести к необратимым последствиям. Со временем возникнут осложнения с сухожилием, мышечной тканью, хрящами, костями, связками и начнется процесс разрушения капсулы с синовиальной жидкостью. Болезнь имеет две стадии:
- Хроническая – развивается в организме длительный период времени.
- Острая – появляется внезапно.
Женщины болеют артрозом чаще, чем мужчины. Число заболевших ежегодно возрастает, причем среди них есть не только старики, но и люди помоложе, а также дети. Группу повышенного риска составляют: курильщики, люди с избыточной массой тела, диабетики, туберкулезные больные, лица с наследственной предрасположенностью и ослабленной иммунной системой. По мнению специалистов, каждый третий человек на планете имеет риск столкнуться с подобным недугом.
Артрит , одно из самых распространенных заболеваний суставов. Проблема чаще всего возникает в локтевой зоне, на коленях, а также кистях рук и ступнях. Данному заболеванию подвержены лица после 65 лет, число страдающих патологией среди людей пенсионного возраста составляет 60%.
Отличия артрита от ревматоидного артрита
Так в чем разница между артритом и ревматоидным артритом? Если артрит поражает непосредственно сами суставы, то ревматоидный артрит , это патология соединительных тканей, происхождение которой и по сей день недостаточно изучено. При этом заболевании в тканях происходят эрозивные процессы, переходящие в хроническую стадию с рецидивирующим течением.
Спровоцировать развитие болезни может любой вид травмы, простудное заболевание или вирусная инфекция. Отсутствие надлежащей терапии приводит к гибели тканей вокруг суставов, а в дальнейшем и к инвалидности. В запущенной стадии ревматоидная патология может отразиться на состоянии других органов человека, таких как: легкие, сердце, почки, мышечные ткани, кровеносная система и др., что значительно ухудшит течение болезни.
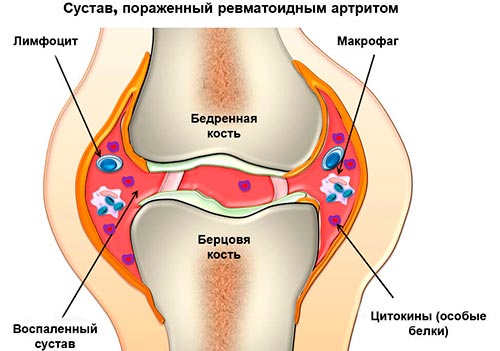
Многие ошибочно полагают, что артрит и ревматоидный артрит идентичные заболевания. Общее у этих патологий лишь одно – синдром пораженных суставов. Ревматический артрит – недуг несложной формы, в то время, когда артрит ревматоидный , патология многопроцессорного характера и поражает практически весь организм человека. Чтобы определить различия двух заболеваний достаточно провести сравнительный анализ симптоматики.
Основные симптомы артрита:
- Ощутимый болевой синдром в области колена, стопы, бедра. Болезненные ощущения могут быть как при движениях, так и в спокойном состоянии.
- Дискомфорт и скованность в суставах при различных видах движений.
- Наличие инфекции в организме, что провоцирует развитие артрита. У больного могут быть расстройства кишечника, высокая температура, резкое возникновение боли в нижней части живота.
- Отекание в процессе воспаления стоп, коленей и бедер, а на коже появляются покраснения.
Основные симптомы ревматоидного артрита:
- Скованность, которая затрудняет движения в утренние часы после сна.
- Интенсивные боли в ночное время.
- Наличие острого воспаления внутри суставов.
- Отечность в ступне, бедре и колене.
- Постепенный процесс деформации ступней, бедер, коленей.
По данной характеристике основных симптомов можно определить, чем отличается ревматический артрит от ревматоидного. Существует еще ряд признаков, которые помогут понять различия двух схожих недугов:
- Время развития болезни. Ревматическая форма патологии развивается довольно быстро, артрит ревматоидного происхождения прогрессирует медленными темпами.
- Причины артрита. Ими становятся простудные заболевания, стрептококковая инфекция, а ревматоидный артрит провоцируется аутоиммунными процессами в организме.
- Осложнения. При артрите происходят нарушения в работе сердца, сосудов, органов дыхания. Контрактуры и анкилозы – последствия ревматоидного артрита.
- Артрит поражает средние суставы ног, а ревматоидный артрит вызывает деформацию мелких суставов на стопе.
Своевременное обращение к специалистам позволяет избавиться от недуга, а ревматоидный процесс перерастает в хроническую форму.
Основные способы лечения артрита
 Определив точный диагноз необходимо сразу же приступать к оздоровительным процедурам. Своевременное обращение к доктору позволит провести комплексную терапию и сохранить здоровыми не только суставы, но и не допустить инвалидности в будущем.
Определив точный диагноз необходимо сразу же приступать к оздоровительным процедурам. Своевременное обращение к доктору позволит провести комплексную терапию и сохранить здоровыми не только суставы, но и не допустить инвалидности в будущем.
Отличие артрита от ревматоидного артрита отражается и на методах лечения пациента. Лечащий доктор согласно диагнозу подберет эффективные методы терапии, которые помогут полностью избавиться от недуга. Весь оздоровительный процесс можно разделить на два вида: противовоспалительная терапия, антиревматическое лечение.
При инфекционном поражении организма назначаются антибиотики. Ревматический синдром снимают препаратами противовоспалительного действия. В период обострения болезни необходимо применять гели и мази, что действенно борются с артрозом. В индивидуальном порядке назначается лечение с использованием грязевых процедур, использованием теплых солевых и хвойных ванн, массажа.
Людям, страдающим ревматизмом желательно пользоваться в период лечения варежками, носочками из шерсти натурального происхождения. В обязательном порядке соблюдать диету, обогащая свой рацион питания антиоксидантами, витамином Е.
Под наблюдением врача можно включать в комплексное лечение народные способы, в состав которых входят такие компоненты как: горчица, мумие, травяные сборы. В домашних условиях можно самому готовить отвары, настойки, мази от артрита.
Запущенная форма болезни лечится с помощью хирургического вмешательства.
Лечение ревматоидного артрита
 Ревматоидный артрит – системная патология хронического характера. Болезнь вызывает тяжелые осложнения в виде деформирования мышц и костей. Лечение данной патологии суставов базируется на основе иммуномодулирующих препаратов, кортикостероидов. Также назначаются медикаментозные средства, снижающие воспалительный процесс. Препараты из этой серии применяются внутрисуставно.
Ревматоидный артрит – системная патология хронического характера. Болезнь вызывает тяжелые осложнения в виде деформирования мышц и костей. Лечение данной патологии суставов базируется на основе иммуномодулирующих препаратов, кортикостероидов. Также назначаются медикаментозные средства, снижающие воспалительный процесс. Препараты из этой серии применяются внутрисуставно.
Эффективным методом оздоровления являются физиотерапевтические процедуры, например, электрофорез с гидрокортизоном или салицилатами, терапия лазером, инфракрасным лучом. Из гимнастических упражнений подойдет йога, плавание, скандинавская ходьба, которые снимут напряжение суставов и улучшат их подвижность. В медицине широко применяется такой способ для борьбы с недугом, как ортопедическая коррекция, или синовэктомия, путем оперативного вмешательства.
Полезно пройти курс лечения в специальных санаториях, грязелечебницах, регулярно проводить сеансы лечебной гимнастики.
Профилактика
Профилактические меры для двух данных заболеваний очень схожи между собой и имеют много общего. Предупредить развитие патологии и избежать осложнений помогут следующие меры:
- Не допускать инфицирования организма.
- Соблюдать личную гигиену, тщательно обрабатывать продукты питания перед употреблением для того, чтобы обезопасить себя от кишечных расстройств.
- Придерживаться режима здорового питания.
- Регулярно проводить клиническое обследование.
- Своевременно проходить оздоровление внутренних органов, бороться с простудой и вирусами.
- Делать гимнастику, физические упражнения.
- Укреплять костную систему и хрящевые соединения с помощью лечебных грязевых ванн.
- Каждый год посещать специализированные курорты для лиц, страдающих неприятным недугом.
Также следует отказаться от жирной еды, копченостей, грибов, бобовых, сладкого и мучного. Свести к минимуму употребление в пищу специй и соли. Как можно чаще включать в свой рацион овощи, фрукты, зелень, сухофрукты, отварную рыбу и нежирные сорта мяса. Это укрепит жизненный тонус и снизит болевой синдром.
При наличии тревожных симптомов лучше обратиться за консультацией к опытному специалисту в области ревматологии, ортопедии, а не заниматься самолечением, тем самым оттягивая лечение и запуская болезнь до хронической стадии.
Главное отличие ревматизма выражается в проявлении симптомов и методах терапии.
Аутоиммунная патология не имеет никакой связи с индивидуальными привычками человека и его образом жизни. Болезнь и ее осложнения могут вызвать стрессы и нервные расстройства, неправильное питание, инфицирование или переохлаждение организма и наличие сопутствующих заболеваний.
В свою очередь, реактивный артрит провоцируется большими силовыми нагрузками, воспалением внутренних органов, различными видами травм.
 Загрузка…
Загрузка…Что о вас говорят уровни CRP
Ревматоидный артрит (РА) – это тип артрита, который может поразить любого человека в любом возрасте. Однако чаще встречается у женщин и часто впервые появляется в среднем возрасте. Как и другие типы артрита, РА вызывает опухшие и болезненные суставы.
В отличие от остеоартрита, который является результатом естественного износа стареющих суставов с низким уровнем воспаления, РА является результатом того, что ваша иммунная система атакует ваши суставы, вызывая сильное воспаление.Точная причина, почему это происходит, до сих пор полностью не изучена.
Продолжайте читать, чтобы узнать больше о воспалении, а также об уровнях С-реактивного белка (СРБ) и тестировании.
Если у вас РА, суставы воспаляются. Воспаление – это естественный процесс, который возникает, когда ваша иммунная система атакует иностранного захватчика.
При правильной работе иммунные клетки устремляются к месту инфекции, как порез, и начинают работать. Это вызывает воспаление, покраснение и болезненность этой области.В конце концов, это разрешится само собой.
Воспаление, вызванное RA, возникает из-за того, что ваша иммунная система принимает ваши суставы за захватчика. Вместо того чтобы разрешиться сама по себе, она сохраняется.
С-реактивный белок (CRP) – это белок, который вырабатывается вашей печенью и содержится в вашей крови. Уровень CRP в крови повышается в ответ на воспаление.
Уровни CRP в крови также повышаются, если у вас есть инфекция или серьезное повреждение тканей. Высокие уровни CRP будут падать, когда основной триггер находится под контролем.
Ни один тест не может подтвердить, что у вас RA. Однако измерение уровня СРБ в крови может быть частью комплексной диагностики. Его также можно использовать для отслеживания степени воспаления с течением времени.
Для подтверждения диагноза РА ваш врач:
- Проанализирует другие лабораторные тесты, такие как антитела к ревматоидному фактору и антитела к циклическому цитруллинированному пептиду (ЦЦП).
- Оцените степень отека и боли в суставах, а также утреннюю скованность.
- Задокументируйте продолжительность симптомов.
- Изучите рентгеновские снимки кистей и стоп на предмет эрозий или повреждений костей.
Чтобы пройти тест на СРБ, все, что вам нужно сделать, это сдать образец крови. Как только ваша кровь будет взята, она отправится в лабораторию для анализа. Ваш врач сообщит вам результаты, или вы можете проверить их в Интернете.
Практически отсутствует риск, связанный с забором крови для теста CRP.
Уровень CRP должен быть нормальным, если у вас нет инфекций или хронических воспалительных состояний, таких как РА, болезнь Крона или волчанка.
CRP обычно измеряется в миллиграммах CRP на литр крови (мг / л). Нормальный уровень CRP ниже 3,0 мг / л. Имейте в виду, что нормальный эталонный диапазон часто варьируется в зависимости от лаборатории.
Высокочувствительный тест CRP может определять уровни ниже 10,0 мг / л. Этот вид теста проводится в первую очередь для определения риска сердечно-сосудистых заболеваний.
Считается, что уровни CRP выше 3,0 мг / л подвергают вас риску сердечных заболеваний выше среднего. Уровни CRP более 10,0 мг / л указывают на инфекцию или воспалительное состояние, такое как РА.
Если вы проходите тестирование на РА, ваш врач, скорее всего, назначит стандартный тест на СРБ, а не тест с высокой чувствительностью. Если ваш уровень СРБ повышен, это может быть признаком РА или другого воспалительного состояния. Однако одно это не подтверждает диагноз.
Как только ваш врач подтвердит диагноз РА, он может назначать периодические тесты на СРБ. Ваш уровень CRP полезен для определения того, насколько эффективно ваше лечение.
Например, если вы попробуете новое лекарство, ваш врач может проверить уровень CRP через несколько недель после его начала.
Если у вас упал уровень, вероятно, помогает лекарство. Если ваш уровень CRP повысится, ваш врач узнает, что у вас обострение. Возможно, вам придется изменить прием лекарств или попробовать новое лечение.
Измерение уровня CRP – не идеальный метод для диагностики РА или определения эффективности лечения. Это потому, что CRP не является специфическим для RA. Повышенные уровни CRP могут указывать на любой тип инфекции или воспалительного состояния.
Некоторые исследования показали, что до 45 процентов протестированных людей имели нормальный уровень СРБ, но считались больными РА.
.Ревматоидный артрит – знания для студентов-медиков и врачей
Ревматоидный артрит (РА) – воспалительное аутоиммунное заболевание, характеризующееся болью в суставах, отеком и деструкцией синовиальной оболочки. РА преимущественно поражает женщин среднего возраста. Состояние также может вызывать различные внесуставные проявления, такие как ревматоидные узелки и фиброз легких. Диагностика в основном основана на клинических признаках (например, утренняя скованность, симметричный отек суставов) и лабораторных исследованиях (например,g., анти-КПК). Результаты рентгенологического исследования (например, отек мягких тканей или сужение суставной щели) возникают на поздних стадиях заболевания и поэтому обычно не используются для диагностики. Раннее вмешательство с применением противоревматических препаратов, модифицирующих болезнь (DMARD), играет решающую роль в успешном лечении. РА неизлечим, но раннее эффективное лечение может помочь компенсировать серьезные осложнения (например, необратимое повреждение пораженных суставов).
.Прогноз наRA: смогу ли я прожить долгую жизнь с ревматоидным артритом?
Мэтью Эзериоха, MDДоктор медицины (MD) в 2016 г., Медицинский университет Южной Каролины, эксперт по медицинским вопросам и предприниматель
7 октября 2018 г. Читать 4 мин.
Современные методы лечения и медицинские технологии означают гораздо более благоприятный прогноз для ревматоидного артрита, чем в прошлом. Таким образом, многие пациенты с ревматоидным артритом могут поддерживать здоровое качество жизни и продолжать работу, учебу, физическую и социальную активность.


Однако врачам очень трудно предсказать точный прогноз. Это связано с тем, что течение ревматоидного артрита у разных пациентов сильно различается. Кроме того, тот факт, что причина ревматоидного артрита до сих пор не ясна, также усугубляет проблему.
Важно отметить, что на исход болезни влияет множество факторов, степень тяжести которых варьируется от легкого дискомфорта до очень тяжелого и изнурительного заболевания.
Кроме того, существует множество различных технологий, которые помогают в мониторинге заболеваний и предоставлении целевых методов лечения.Следовательно, если пациенты продолжают использовать индивидуальные планы лечения, вероятность контроля над симптомами значительно возрастает.
Возможные исходы для пациентов с ревматоидным артритом
Возможные исходы, которые могут развиться при ревматоидном артрите, включают частые обострения, сокращение продолжительности жизни и многочисленные прогностические возможности. В то время как некоторые пациенты могут испытывать хронические активные состояния заболевания, в то время как у других могут быть длительные периоды ремиссии, при которых симптомы не проявляются.
Некоторые общие возможности прогноза для пациентов с ревматоидным артритом включают:
- Стойкое воспаление суставов
- Прогрессирующее множественное разрушение суставов по мере продолжения воспаления
- Снижение подвижности и диапазона движений
- Боль и скованность, которые не проходят при лечении
Помимо суставов, РА также имеет осложнения, которые проявляются в различных органах тела. Возможные осложнения, которые могут возникнуть за пределами обычных симптомов, связанных с суставами, включают:
- Кожные заболевания, такие как псориаз
- Болезнь сердца и высокое кровяное давление
- Воспаление глаз
- Остеопороз
- Анемия
- Депрессия и тревога
- Повышенный риск заражения инфекциями
- Рак, особенно лимфома
- Респираторные заболевания, вызванные узелками и рубцами в легких
Если симптомы быстро прогрессируют на протяжении четырех основных стадий ревматоидного артрита, состояние может превратиться в прогрессирующий ревматоидный артрит.Это означает, что симптомы со временем продолжают ухудшаться без каких-либо изменений.
В конечном счете, пациенты с ревматоидным артритом нуждаются в постоянной медицинской помощи, поэтому регулярные посещения терапевта, а также ревматолога помогут облегчить симптомы и упростят и своевременное наблюдение за признаками прогрессирования.
Факторы, определяющие прогноз ревматоидного артрита
Как указывалось ранее, многие факторы могут влиять на прогрессирование и прогноз заболевания.Некоторые из этих факторов включают:
- Положительные или отрицательные анализы крови на маркеры заболевания, такие как ревматоидный фактор или анти-ССР. (Вы можете слышать такие термины, как серопозитивный и серонегативный)
- Возраст пациента на момент постановки диагноза
- Как раньше было начато лечение после появления симптомов
- Образ жизни пациента, включая диету, физические упражнения и курение
- Наличие или отсутствие осложнений при течении болезни
- Индивидуальный план лечения пациента
- Реакция пациента на лечение
- Насколько активно было состояние, включая частоту обострений и периодов ремиссии
Как показывает практика, серопозитивные пациенты, т. Е. Имеющие положительный результат теста на ревматоидный фактор и / или анти-ЦЦП, могут испытывать более серьезные и агрессивные симптомы.Взрослые пациенты, которым поставлен диагноз в более молодом возрасте, также могут иметь более серьезное течение болезни. Сюда не входят пациенты с ювенильным ревматоидным артритом, у которых может быть совершенно другой прогноз.
Между тем, пациенты, ведущие здоровый образ жизни, например воздержание от курения, также могут лучше справляться со своими симптомами. Считается, что существует прямая связь между курением и симптомами ревматоидного артрита у пациентов.
Со временем симптомы ревматоидного артрита могут повлиять на здоровье костей и вызвать эрозии и даже деформацию суставов.Они также могут повлиять на здоровье других органов, таких как легкие и сердце, что может быть фатальным.
Таким образом, ранний и агрессивный индивидуальный план лечения улучшит прогноз для большинства пациентов с ревматоидным артритом. Основная цель лечения – добиться ремиссии и уменьшить боль. Ремиссия наступает, когда воспаление или прогрессирующее повреждение суставов прекращается, и в идеале пациент больше не будет испытывать хронической боли.
Визуализирующие тесты, используемые для прогноза
Несколько визуализационных тестов, таких как рентген, МРТ и ультразвук, могут помочь врачам определить степень воспаления и ухудшение состояния суставов у пациентов.Хотя они не дают окончательного прогноза, они помогают контролировать симптомы и корректировать лечение, чтобы обеспечить наилучший результат.
Способы улучшить прогноз
Несмотря на непредсказуемость прогрессирования ревматоидного артрита, пациенты могут обеспечить положительный прогноз, выполнив следующие действия:
- Ведение здорового образа жизни, включая диету
- Бросить курить и другие вредные привычки, такие как наркотики и алкоголь
- регулярно занимаются спортом, включая ходьбу, езду на велосипеде и плавание
- Занятия физиотерапией и трудотерапией, чтобы помочь приспособить распорядок дня к любым проблемам с мобильностью
- Соблюдение индивидуального плана лечения, который может включать прием БПВП и других лекарств
Все эти методы нацелены на улучшение или поддержание качества жизни пациента, устранение симптомов заболевания, уменьшение боли и, что очень важно, на формирование положительного взгляда на пациента.
В некоторых случаях врачи могут порекомендовать операцию по полной замене суставов или их восстановлению. В некоторых случаях это может облегчить боль и улучшить подвижность. Хотя операция является жизнеспособным вариантом, частота хирургических замен суставов у пациентов с ревматоидным артритом снижается. Во многом это связано с огромным улучшением других вариантов лечения и уровнями раннего выявления в наше время.
.Ревматоидный и реактивный, подагра и др.
Что такое воспалительный артрит?
Воспалительный артрит (IA) – это воспаление суставов, вызванное сверхактивной иммунной системой. Обычно он поражает несколько суставов по всему телу одновременно. Воспалительные формы артрита встречаются гораздо реже, чем остеоартрит (ОА), которым поражается большинство людей на более поздних этапах жизни.
В чем разница между остеоартритом и воспалительным артритом?
Основное различие между OA и IA заключается в следующем:
- Остеоартрит возникает в результате физического использования – износ сустава с течением времени (или, иногда, в течение короткого времени в результате травмы).
- Воспалительный артрит – это хроническое аутоиммунное заболевание, при котором ваша иммунная система ошибочно определяет ткани вашего тела как вредные микробы или патогены и атакует их. В результате возникает воспаление пораженных тканей в суставах и вокруг них.
Поскольку остеоартроз включает физического износа суставов тела , он обычно проявляется у людей старше 50 лет. Чем старше вы становитесь, тем выше вероятность развития остеоартрита.
Поскольку воспалительный артрит является хроническим заболеванием, он поражает людей всех возрастов, часто поражая людей в их пиковом рабочем и детском возрасте.Заболевания IA часто могут быть диагностированы у пациентов в возрасте от 20 до 30 лет. Реже у детей и подростков может быть диагностирована форма детского артрита, такая как ювенильный идиопатический артрит. ИА чаще встречается у женщин, чем у мужчин, и непонятно, почему.
Каковы симптомы воспалительного артрита?
Наиболее частыми симптомами воспалительного артрита являются:
- Боль и скованность в суставах после периодов покоя или бездействия, особенно по утрам
- Отек, покраснение и / или ощущение тепла в пораженных суставах
- Воспаление других участков тела, например кожи или внутренних органов, таких как легкие и сердце
Люди с воспалительным артритом обычно испытывают чередование периодов «вспышек» очень интенсивных симптомов с периодами бездействия.
Какие бывают типы воспалительного артрита?
Основные типы воспалительного артрита включают:
При обнаружении и лечении на ранних стадиях последствия воспалительного артрита могут быть значительно уменьшены или состояние может даже полностью исчезнуть. Важность правильного диагноза, особенно на ранних стадиях заболевания, может предотвратить серьезные, пожизненные артритные осложнения.
Инициатива по раннему артриту Центра воспалительного артрита быстро и эффективно связывает пациентов с ревматологом, который может оценить их боль в суставах и назначить каждому пациенту соответствующий курс лечения.HSS также предлагает специализированные программы поддержки и обучения пациентов при таких состояниях, как волчанка и ревматоидный артрит.
Как лечится воспалительный артрит?
Воспалительный артрит обычно лечат комбинацией лекарств, снимающих отек и боль, а также другими лекарствами, такими как стероиды или иммунодепрессанты, регулирующие иммунную систему. Чтобы предотвратить потерю подвижности и функции суставов, важно, чтобы пациенты старались балансировать между периодами отдыха (что может помочь предотвратить обострение симптомов) и активностью (что помогает предотвратить чрезмерную жесткость суставов).
Как и в случае остеоартрита, может потребоваться операция по замене сустава, если эти нехирургические методы не принесли долговременных результатов.
Узнайте больше о IA из статей ниже или найдите лучшего врача по артриту в HSS для вашего состояния и страхования, выбрав лечащего врача.













 [26], [27], [28], [29], [30]
[26], [27], [28], [29], [30] Боли в животе на 40 неделе у будущей матери похожи на болезненность при месячных, возникает ощущение, что живот каменеет, тянет. В вечернее время суток женщина часто чувствует, что живот распирает, сводит ноги. Подобные признаки говорят о приближении родов.
Боли в животе на 40 неделе у будущей матери похожи на болезненность при месячных, возникает ощущение, что живот каменеет, тянет. В вечернее время суток женщина часто чувствует, что живот распирает, сводит ноги. Подобные признаки говорят о приближении родов. Загрузка …
Загрузка … Главные виновники – расслабление суставов и давление веса дитя на низ живота.
Главные виновники – расслабление суставов и давление веса дитя на низ живота.














 [26], [27], [28], [29], [30]
[26], [27], [28], [29], [30]



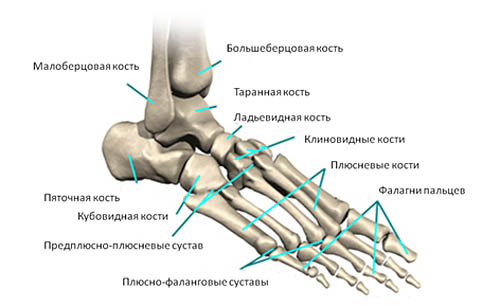
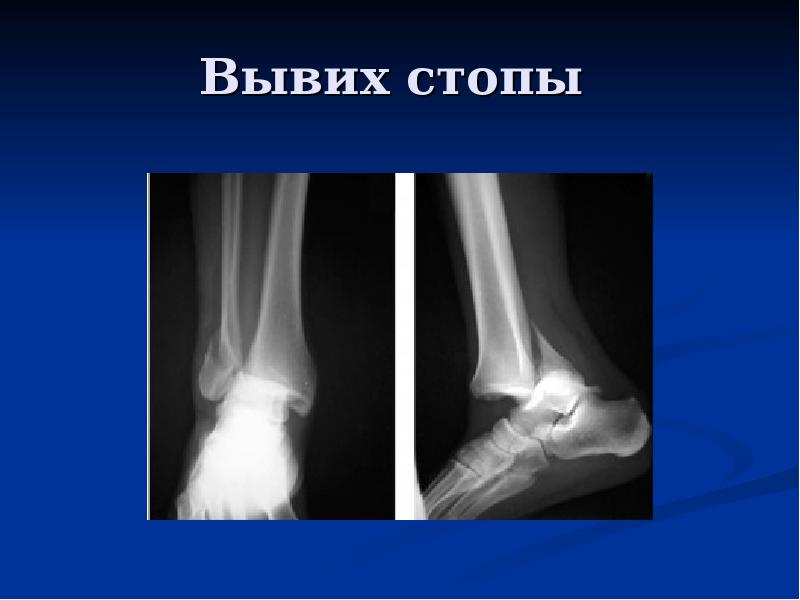
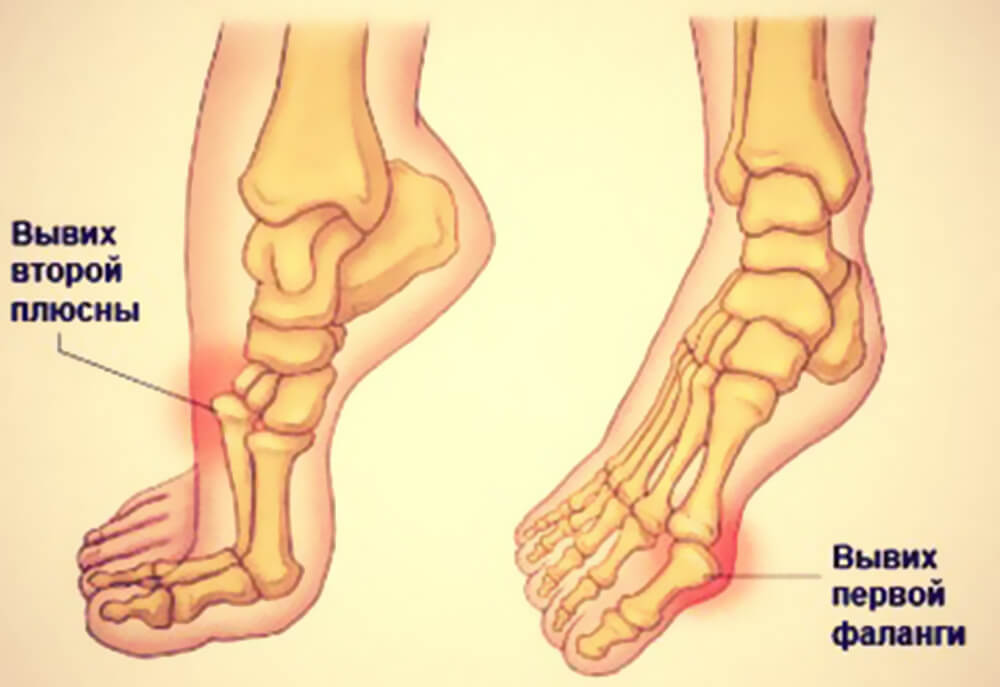
 90% вывихов – последствия спортивных, рабочих или бытовых травм, остальные 10% — врожденные вывихи, они появляются у плода на одном из этапов внутриутробного развития. Редко удается выявить врожденный дефект сразу после рождения, обычно он диагностируется, когда ребенок пытается делать первые шаги. Тут очень важно действовать быстро: чем раньше дефект обнаружится, тем проще будет вылечить малыша.
90% вывихов – последствия спортивных, рабочих или бытовых травм, остальные 10% — врожденные вывихи, они появляются у плода на одном из этапов внутриутробного развития. Редко удается выявить врожденный дефект сразу после рождения, обычно он диагностируется, когда ребенок пытается делать первые шаги. Тут очень важно действовать быстро: чем раньше дефект обнаружится, тем проще будет вылечить малыша.
 При вывихе, как и при переломе, главное – зафиксировать ногу. Действовать нужно осторожно, и только имея хотя бы минимальное понятие о транспортной иммобилизации. При вывихе бедра менять положение ноги нельзя, в остальных случаях нужно помочь пострадавшему принять положение, в котором он будет чувствовать себя наиболее комфортно. После этого наложить эластичный бинт, чтобы уменьшить отек. Дальше, зафиксировать ногу в статичном положении – если под рукой оказалась доска, ветка или зонт – прибинтуйте ногу к предмету. Приложите холодный компресс, дайте таблетку обезболивающего и доставьте пострадавшего в травмпункт.
При вывихе, как и при переломе, главное – зафиксировать ногу. Действовать нужно осторожно, и только имея хотя бы минимальное понятие о транспортной иммобилизации. При вывихе бедра менять положение ноги нельзя, в остальных случаях нужно помочь пострадавшему принять положение, в котором он будет чувствовать себя наиболее комфортно. После этого наложить эластичный бинт, чтобы уменьшить отек. Дальше, зафиксировать ногу в статичном положении – если под рукой оказалась доска, ветка или зонт – прибинтуйте ногу к предмету. Приложите холодный компресс, дайте таблетку обезболивающего и доставьте пострадавшего в травмпункт. Способ Джанелидзе, способ Гиппократа — Купера и способ Кохера. Манипуляция проводится под действием местной анестезии или наркоза. Затем на 8-10 недель накладывается гипс, чтобы дать зажить поврежденным сумкам. Если пациента беспокоит сильная боль – травматолог назначает нестероидные противовоспалительные препараты или обезболивающие в таблетках или инъекциях.
Способ Джанелидзе, способ Гиппократа — Купера и способ Кохера. Манипуляция проводится под действием местной анестезии или наркоза. Затем на 8-10 недель накладывается гипс, чтобы дать зажить поврежденным сумкам. Если пациента беспокоит сильная боль – травматолог назначает нестероидные противовоспалительные препараты или обезболивающие в таблетках или инъекциях. Главное – не наступать всем весом на больную ногу в то время, пока на ней гипс, и не делать резких движений после его снятия. До снятия лангета полезно делать пассивную гимнастику (ногой не двигать, а просто стараться напрягать и расслаблять мышцы), а после — посещать кабинет ЛФК или бассейн. Через несколько недель — заняться постепенным укреплением мышц, «поддерживающих» сустав. Приобрести и пропить витамины с высоким содержанием кальция, хондроитина и глюкозамина.
Главное – не наступать всем весом на больную ногу в то время, пока на ней гипс, и не делать резких движений после его снятия. До снятия лангета полезно делать пассивную гимнастику (ногой не двигать, а просто стараться напрягать и расслаблять мышцы), а после — посещать кабинет ЛФК или бассейн. Через несколько недель — заняться постепенным укреплением мышц, «поддерживающих» сустав. Приобрести и пропить витамины с высоким содержанием кальция, хондроитина и глюкозамина.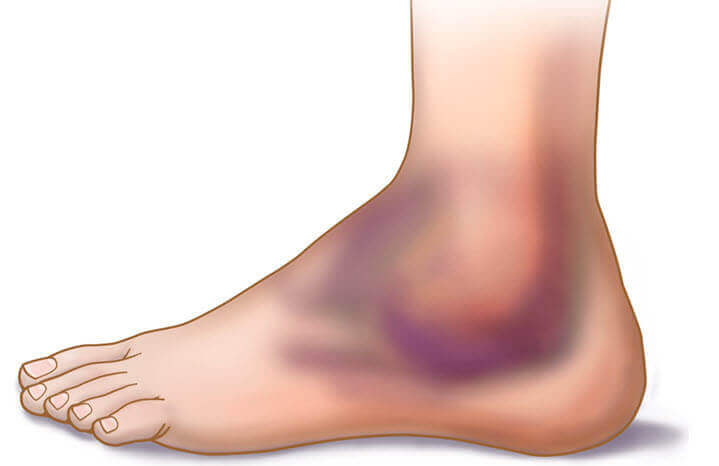
 Загрузка…
Загрузка…












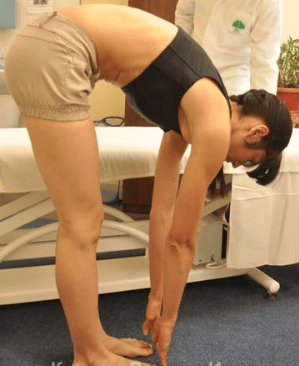 Поясничный отдел позвоночника по праву считается самым уязвимым его участком. Слабый мышечный корсет поясницы, высокая нагрузка на нижние отделы и резкие подъемы тяжестей приводят к тому, что эта боль временами появляется больше чем у половины взрослого населения. Но если слабая ноющая боль после тяжелого дня может пройти сама после хорошего сна, то постоянная резкая боль в пояснице при наклоне – повод встревожиться. Какие патологии могут вызывать боль в нижних отделах позвоночника?
Поясничный отдел позвоночника по праву считается самым уязвимым его участком. Слабый мышечный корсет поясницы, высокая нагрузка на нижние отделы и резкие подъемы тяжестей приводят к тому, что эта боль временами появляется больше чем у половины взрослого населения. Но если слабая ноющая боль после тяжелого дня может пройти сама после хорошего сна, то постоянная резкая боль в пояснице при наклоне – повод встревожиться. Какие патологии могут вызывать боль в нижних отделах позвоночника? Описание
Описание
 Описание
Описание
 Описание
Описание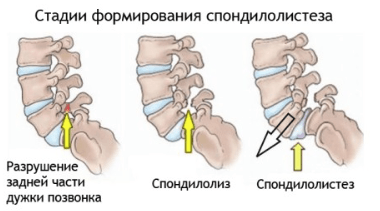 Описание
Описание Описание
Описание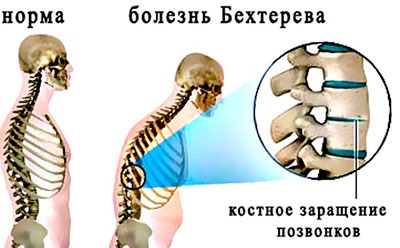 Описание
Описание Описание
Описание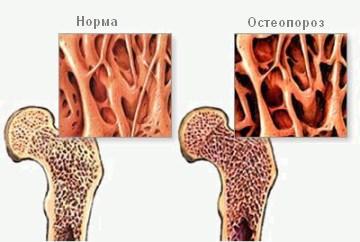 Описание
Описание Описание
Описание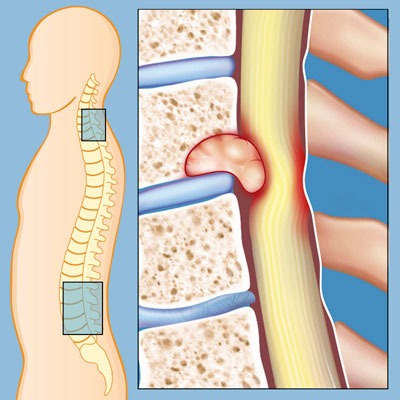 Описание
Описание Острые болевые ощущения возникают при: травмах и переломах; поражении костей; защемлениях нерва по любой причине.
Острые болевые ощущения возникают при: травмах и переломах; поражении костей; защемлениях нерва по любой причине. В том случае, если болевые ощущения сохраняются более 2-х дней или ярко выражены. Промедление может стоить пациенту здоровья.
В том случае, если болевые ощущения сохраняются более 2-х дней или ярко выражены. Промедление может стоить пациенту здоровья. Если боль – слабая, возникла только что и никогда не возникала раньше, причиной может быть переутомление. В этом случае нужно как следует отдохнуть, желательно – с приемом горячей ванны. В самом крайнем случае можно выпить таблетку Диклофенака или Ибупрофена.
Если боль – слабая, возникла только что и никогда не возникала раньше, причиной может быть переутомление. В этом случае нужно как следует отдохнуть, желательно – с приемом горячей ванны. В самом крайнем случае можно выпить таблетку Диклофенака или Ибупрофена.


 Любая имеющаяся шина должна использоваться для шинирования травмы в найденном положении. Шины могут включать в себя:
Любая имеющаяся шина должна использоваться для шинирования травмы в найденном положении. Шины могут включать в себя:
 При некоторых легких типах травмы у потерпевшего в течение нескольких дней не утрачивается способность ходить, а болезненные ощущения неярко выражены. Если не оказать пострадавшему первую помощь и не доставить в травматологическое отделение, то такой перелом скоро становится осложненным, костные отломки могут нарушить целостность кожного покрова, повредить сосуды и нервы.
При некоторых легких типах травмы у потерпевшего в течение нескольких дней не утрачивается способность ходить, а болезненные ощущения неярко выражены. Если не оказать пострадавшему первую помощь и не доставить в травматологическое отделение, то такой перелом скоро становится осложненным, костные отломки могут нарушить целостность кожного покрова, повредить сосуды и нервы.



 Больной должен лежать на толстом и плотном поролоновом или ортопедическом матраце. Над кроватью пациента должна находиться перекладина, ухватившись за которую, он сможет немного поменять положение тела, приподняться. При отсутствии осложнений человеку с переломом можно присаживаться на десятый день после начала лечения. Через две недели можно начинать понемногу принимать вертикальное положение и стоять, придерживаясь за кровать или стул. Через три недели следует помочь больному передвигаться, пользуясь костылями или ходунками.
Больной должен лежать на толстом и плотном поролоновом или ортопедическом матраце. Над кроватью пациента должна находиться перекладина, ухватившись за которую, он сможет немного поменять положение тела, приподняться. При отсутствии осложнений человеку с переломом можно присаживаться на десятый день после начала лечения. Через две недели можно начинать понемногу принимать вертикальное положение и стоять, придерживаясь за кровать или стул. Через три недели следует помочь больному передвигаться, пользуясь костылями или ходунками.















 Медиафайлы на Викискладе
Медиафайлы на Викискладе Эта страница в последний раз была отредактирована 7 ноября 2019 в 17:19.
Эта страница в последний раз была отредактирована 7 ноября 2019 в 17:19.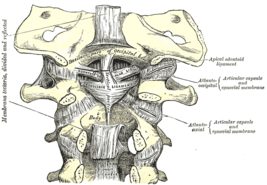
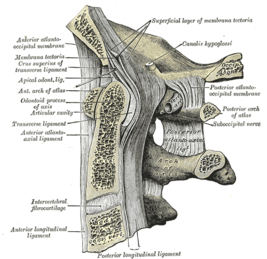
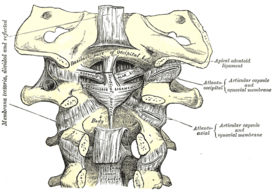
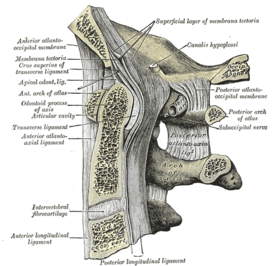
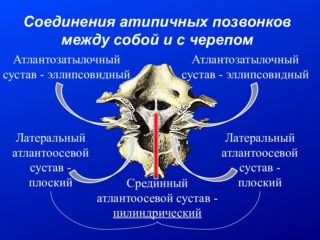 Атлантоосевой сустав обеспечивает подвижное соединение между черепом и шейным отделом позвоночника. Он имеет сложное строение и образован задней поверхностью передней дуги первого и зубом второго шейного позвонка. Соединение комбинированное, оно включает несколько более простых соединений:
Атлантоосевой сустав обеспечивает подвижное соединение между черепом и шейным отделом позвоночника. Он имеет сложное строение и образован задней поверхностью передней дуги первого и зубом второго шейного позвонка. Соединение комбинированное, оно включает несколько более простых соединений: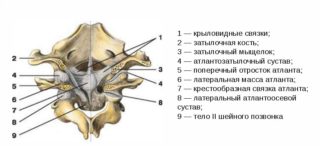

 Хондроз подразумевает под собой деформацию межпозвоночных дисков, их истончение, защемление и выпячивание.
Хондроз подразумевает под собой деформацию межпозвоночных дисков, их истончение, защемление и выпячивание. Сидячий образ жизни может стать одной из причин развития хондроза.
Сидячий образ жизни может стать одной из причин развития хондроза. Болевой синдром является одним из основных симптомов.
Болевой синдром является одним из основных симптомов. Лечение направлено на избавление от болевых ощущений, снятие воспалений, восстановление целостности межпозвоночных дисков.
Лечение направлено на избавление от болевых ощущений, снятие воспалений, восстановление целостности межпозвоночных дисков. Назначают препараты группы НПВС, обезболивающие, миорелаксанты и хондропротекторы.
Назначают препараты группы НПВС, обезболивающие, миорелаксанты и хондропротекторы. Методы физиолечения являются крайне эффективными при хондрозе.
Методы физиолечения являются крайне эффективными при хондрозе. Острый перец и мед могут стать помощниками в борьбе с заболеванием.
Острый перец и мед могут стать помощниками в борьбе с заболеванием. Правильные физические упражнения способны предотвратить развитие недуга.
Правильные физические упражнения способны предотвратить развитие недуга.













 Является воспалением желчного пузыря.
Является воспалением желчного пузыря.
 Является воспалительным процессом в скелетных мышцах, в частности в поперечно-полосатой мускулатуре туловища. В зависимости от количества поражённых групп мышц различают локальный или полимиозит. При дополнительном поражении соединительной/нервной ткани говорят о дерматомиозите/нейромиозите.
Является воспалительным процессом в скелетных мышцах, в частности в поперечно-полосатой мускулатуре туловища. В зависимости от количества поражённых групп мышц различают локальный или полимиозит. При дополнительном поражении соединительной/нервной ткани говорят о дерматомиозите/нейромиозите. Является не заболеванием, а симптомом, который связан с закупоркой верхних мочевыводящих путей камнем, опухолью, кровяным сгустком, перегибом, при этом нарушается ток мочи направленный из почки к мочевому пузырю, в результате большого скопления жидкости усиливается её давление на почечную лоханку и возникает острая, имеющая схваткообразный характер и усиливающаяся при вдохе, боль в правом подреберье сзади, которая может отдаваться в живот спереди, пах, ногу. Часто появляются тошнота и рвота, повышается температура тела. Кроме того, застой мочи может вызвать воспаление почки, что также добавит болезненных ощущений.
Является не заболеванием, а симптомом, который связан с закупоркой верхних мочевыводящих путей камнем, опухолью, кровяным сгустком, перегибом, при этом нарушается ток мочи направленный из почки к мочевому пузырю, в результате большого скопления жидкости усиливается её давление на почечную лоханку и возникает острая, имеющая схваткообразный характер и усиливающаяся при вдохе, боль в правом подреберье сзади, которая может отдаваться в живот спереди, пах, ногу. Часто появляются тошнота и рвота, повышается температура тела. Кроме того, застой мочи может вызвать воспаление почки, что также добавит болезненных ощущений.
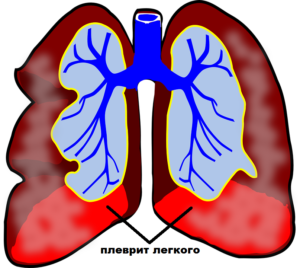

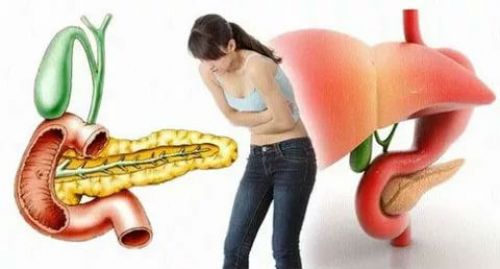

 Если вы чувствуете боль, дискомфорт при повороте тела в сторону, то это может быть свидетельством заболеваний печени, почек, поджелудочной железы.
Если вы чувствуете боль, дискомфорт при повороте тела в сторону, то это может быть свидетельством заболеваний печени, почек, поджелудочной железы.





 Для определения причины болей под ребрами справа, когда отдает в спину и руки, нужно отправляться в больницу и к ряду специалистов:
Для определения причины болей под ребрами справа, когда отдает в спину и руки, нужно отправляться в больницу и к ряду специалистов:





 Если вы ощущаете боль не только под правым боком, но и в ребрах, в подреберье или спине, то причин их появления несколько:
Если вы ощущаете боль не только под правым боком, но и в ребрах, в подреберье или спине, то причин их появления несколько:
 Какого бы характера боли вас не мучали, не стоит откладывать лечение или отказываться от помощи врачей.
Какого бы характера боли вас не мучали, не стоит откладывать лечение или отказываться от помощи врачей.