Скользящие грыжи: Скользящая грыжа: симптомы и как лечить?
Скользящие грыжи, они же грыжи пищевода, для хирургов считаются не самыми простыми. Правда, встречаются они реже, чем обычные, но все же. А для их лечения, отмечают специалисты, врач должен очень хорошо знать анатомические особенности данных образований. Ведь без таких знаний можно случайно задеть во время операции мочевой пузырь или даже стенку кишечника.
Физиология вопроса
Скользящей грыжей называют патологию, когда брюшной отдел пищевода через расширенное отверстие диафрагмы может попадать как в грудную клетку, так и обратно в брюшную полость. Из-за этого его называют скользящей грыжей. Кроме того, одна стенка мешка образования — это внутренний орган в забрюшинном пространстве.
Чаще такую патологию определяют у женщин, и с возрастом риски проявления подобной грыжи увеличиваются. Нередко протекает ее развитие без каких-либо симптомов. Жалобы же пациента напрямую будут зависеть от степени грыжи, а также имеющихся сопутствующих патологий ЖКТ.
В диафрагме между грудной и брюшной зонами есть ряд физиологических отверстий. Здесь проходят сосуды, нервы и пищевод. В норме все отверстия герметичны за счет соединительных тканей. При этом стоит понимать, что давление в брюшной полости сильнее, чем в грудине, а значит, при ряде провоцирующих факторов тонкая преграда может растягиваться, вследствие чего и начинается перемещение снизу вверх. Именно так и формируется грыжа пищевого отдела.

Что провоцирует проблему?
В числе предрасполагающих факторов к развитию грыжи пищевода называют целый ряд причин. Это и хронические запоры, и возрастные изменения, вредные привычки, недостаток движения в жизни, генетика, лишний вес и проблемы с позвоночником. Так, например, генетическая предрасположенность, если у кого-то из родственников была такая проблема, дает 25% риска по развитию данной патологии. Ситуации, которые провоцируют повышение внутрибрюшного давления, также считаются факторами риска. Это могут быть расстройство кишечника, кашель, крик с надрывом, роды и тяжелая работа с поднятием тяжестей.
Симптоматика грыжи пищевода
Отсутствие ярко выраженных признаков и симптомов — особенность такой проблемы. Нередко у человека и вовсе нет никаких жалоб, особенно часто такое отмечается, если размер образования небольшой. Бывает и так, что скользящую грыжу обнаруживают случайно при проведении рентгена по другому поводу. Внешний осмотр такую патологию не обнаружит, так как она выходит не на поверхность, а внутрь.
Если грыжа существует долго, могут проявляться некоторые симптомы на фоне заброса в пищевод кислого содержимого желудка. Из-за этого развивается раздражение слизистых оболочек. И тогда человек может почувствовать:
1. Изжогу, особенно после еды и в положении лежа.
2. Жгучую боль под ложечкой и за грудиной — нередко такая боль наиболее яркая при наклоне.
3. Отрыжку.
4. Проблемы с глотанием — поначалу ситуация мнимая, но по мере прогрессирования заболевания может проявиться воспаление слизистой и рубцовое сужение.
5. Участившиеся бронхиты, трахеиты, а в некоторых случаях и пневмонии — они становятся осложнением воспаления слизистой.
Если ситуация усложняется и процесс приобретает негативное течение, могут появиться такие проблемы, как кровотечение из эрозий и язв, также в анализах отображается анемия из-за кровотечений.
Как лечить
Терапию грыжи проводят как консервативно, так и оперативно. Надо обращаться за консультацией и к гастроэнтерологу, и к хирургу. Терапия нередко комплексная. Тут стоит понимать, что после обнаружения образования надо как можно быстрее начинать терапию, чтобы снизить риск развития осложнений. Если речь идет о не оперативном лечении, то используют следующие меры. Во-первых, это диета. Рекомендуется дробное питание, через 3 часа, но при этом порции должны быть небольшими — около 200-300 г. Естественно, надо исключить потенциально опасные и вечно относящиеся к категории опасных блюд — жареные, жирные, маринованные, копченые и другие продукты. Ведь они раздражают слизистые и еще больше увеличивают выработку желудочного сока. Оптимальным решением станет сдвиг рациона в сторону потребления отварных и паровых блюд, свежих фруктов, нежирного мяса и т. д. В зависимости от тяжести ситуации могут посоветовать питаться перетертой пищей или блюдами жидкой консистенции.
Немаловажным значением в данной ситуации обладает и нормализация режима и образа жизни. Естественно, и это даже не подлежит обсуждению, надо отказаться от вредных привычек, подключить полноценный отдых и заниматься физической активностью умеренно. Упражнения на брюшной пресс — различные нагрузки и сгибания — в данной ситуации противопоказаны.
Если говорить про лекарственную терапию, могут предлагаться антациды для снижения кислотности, препараты, подавляющие выработку соляной кислоты, препараты от отрыжки и изжоги, лекарственные средства для снятия проявлений боли, препараты для восстановления защитных свойств слизистой пищеварительной системы.
При наличии серьезных осложнений, например кровотечений, врачи назначают дополнительную терапию. Это могут быть средства для восстановления баланса железа и т. д. Также может быть рассмотрен и вопрос оперативного вмешательства.
Терапию надо проводить по согласованию с врачом и исключительно по его рекомендациям — только так можно гарантировать качественный результат.
При скользящих грыжах одна из стенок грыжевого мешка образуется прилегающим к мешку органом, расположенным забрюшинно (рис. 64). Этими органами чаще всего являются слепая кишка, восходящий и нисходящий отделы (colon iliacum) толстой кишки, реже — мочевой пузырь. Мочеточники, почки, матка и ее придатки также могут спускаться, скользить и выходить через слабые участки передней брюшной стенки, преимущественно в паховой области, реже — под паховой связкой через бедренный канал.
Патогенез и виды скользящих грыж.
Часть скользящих грыж можно отнести к врожденным, что может быть связано с дефектами развития передней брюшной стенки и кишечника, в частности слепой кишки — органа, чаще всего спускающегося через слабый участок паховой области. В патогенезе скользящих грыж имеют значение анатомические особенности забрюшинного пространства, расположение отдельных участков кишечника в непосредственной близости к внутреннему паховому кольцу, которое при своем расширении и при слабости мышечной стенки на данном участке способствует соскальзыванию забрюшинно расположенных внутренностей. Развитию скользящих грыж благоприятствует также длительное существование грыжевого выпячивания, особенно у пожилых, значительные размеры его, а также постоянное переполнение толстых кишок газами и опускание с возрастом слепой кишки по линии перехода париетальной брюшины в висцеральную.
Увеличение грыжевого мешка ведет к перемещению его — через грыжевые ворота выпячиваются наружу дальнейшие участки брюшины; за брюшиной могут последовать органы, которые покрыты ею лишь частично и соединены с ней (прикреплены к ней), слепая кишка, восходящая и нисходящая части толстой кишки, мочевой пузырь. При правосторонней грыже обычно соскальзывает слепая кишка, при левосторонней — самая нижняя часть нисходящей толстой кишки и начальная часть сигмовидной, которые также отчасти лежат внебрюшинно, вследствие чего и могут образовать скользящую грыжу. На левой стороне участок толстой кишки имеет приводящее и отводящее колено, что помогает в распознавании вида грыжи.
Механизм образования скользящих грыж показывает, что предполагать их наличие можно лишь при более или менее больших паховых грыжах, следовательно, чаще у мужчин.
В связи с механизмом развития и сложившимися анатомическими отношениями скользящие грыжи разделяются на три вида: 1) инграпариетальные грыжи с полным грыжевым мешком (сюда можно отнести и грыжи толстой кишки)1; 2) параперитонеальные грыжи с неполным грыжевым мешком (грыжи от соскальзывания) — истинные скользящие грыжи; 3) экстраперитонеальные грыжи, когда грыжевой мешок отсутствует (выпадение мочевого пузыря, почек, мочеточников, которые могут спускаться в грыжевые ворота и без выхождения брюшинного мешка). Наиболее частым видом экстраперитонеальной грыжи является выпадение мочевого пузыря при прямой или надпузырной грыже (hernia supravesicalis). В редких случаях экстраперитонеальную скользящую грыжу может образовать и восходящая толстая кишка при подвижной слепой.Эта разновидность грыжи относится к так называемым грыжам без грыжевого мешка.
В практике хирурга чаще всего встречаются параперитонеальные грыжи, а среди них первое место занимают скользящие грыжи слепой кишки, реже сигмовидной.
Клиника и распознавание.
Распознавание скользящих грыж представляет значительные трудности. Клиническая картина на первый взгляд мало чем отличается по своему течению и симптомам от обычных паховых грыж. Однако при более внимательном собирании анамнеза и обследовании этих больных диагноз в ряде случаев удается правильно поставить до операции или хотя бы высказать предположение о скользящей грыже. А такое предположение заставит нас обратиться к рентгенологическому исследованию толстой кишки и мочевого пузыря, к составлению определенного плана операции, а также поможет избежать далеко не редко описываемые повреждения кишки, мочевого пузыря при операции.
Следует обратить внимание на возраст больного, длительность заболевания, большую величину и своеобразную консистенцию грыжевого выпячивания, урчание при попытке к вправлению, широкие грыжевые ворота, а также на диспепсический синдром. При соскальзывании кишки дизурические явления могут указывать на возможность непосредственного прилегания к соскальзывающим органам мочевого пузыря. Скользящие грыжи ущемляются обычно чаще; клиническое течение ущемлений их значительно тяжелее. При невправимых скользящих грыжах, чаще встречающихся, распознавание затруднительным.
Важно обратить внимание на не совсем обычную симптоматику и главное помнить о возможности скользящей грыжи.
Весьма труден дооперационный диагноз грыжи придатков матки. В скользящих грыжах слепой кишки может развиваться воспаление червеобразного отростка, что значительно осложняет клиническую картину, затрудняет диагностику. Причинами, ведущими к смещению червеобразного отростка в грыжевые мешки паховых и бедренных грыж, являются врожденные аномалии расположения слепой кишки, ослабление связочного аппарата кишечника с последующим опусканием слепой кишки с червеобразным отростком по типу скользящей грыжи, значительная длина отростка. Червеобразный отросток чаще находят в правосторонних паховых грыжах, а при обратном расположении внутренностей — и в левосторонних. Отросток может находиться в грыжевом мешке полностью или же только своей дистальной частью, или в грыжевой мешок может войти средняя часть отростка, а дистальная часть его будет располагаться в брюшной полости. Весьма редко червеобразный отросток встречается в грыжах белой линии.
Оперативные методы при скользящих грыжах могут быть распределены на следующие группы:
1. Вправление грыжевого содержимого en masse (репозиция).
2. Перитонизация соскользнувших участков толстой кишки с последующим вправлением их в брюшную полость.
3. Фиксация соскользнувшего участка кишки к перед ней брюшной стенке.
4. Мезентериальная пластика и фиксация соскользнувшего участка к передней поверхности задней стенки живота. На схеме по М. И. Потоцкому (рис. 66) хорошо представлены основные способы хирургического лечения наиболее часто встречающихся скользящих грыж толстой кишки.
Способы оперативного лечения скользящих грыж
1. Способ Саварио (Savario): вскрывают паховый канал, освобождают грыжевое выпячивание от спаек до поперечной фасции, вскрывают грыжевой мешок и после освобождения скользящей кишки и зашивания вскрытого мешка последний вместе с кишкой вправляют в брюшную полость (рис. 66, а, б).
2. Способ Б и вена (Beven): после вправления грыжевого содержимого и резекции грыжевого мешка накладывают кисетный шов на остатки грыжевого мешка и стенки кишки (рис. 66, е, г).
3. Способ Баркера (Barker), Гартмана (Hartmann) и Э р к е с a (Erkes): после резекции грыжевого мешка культю последнего ушивают, а длинные концы нитей проводят позади пупартовой связки, возможно выше, через переднюю брюшную стенку (сзади наперед) (рис. 66, д, ё).
4. Способ Ларденау — О к и н ч и ц a (Lardenois) : после герниолапаротомии и отделения задней стенки кишки от забрюшинной клетчатки грыжевое содержимое вправляют и производят резекцию грыжевого мешка. Вправленную кишку фиксируют к брюшной стенке несколькими швами (рис. 66, ж, з).
5. Способ Морестена (Morestin) рекомендуется при скользящих грыжах сигмовидной кишки. Во время лапаротомии (или герниолапаротомии) кишку, входящую в состав грыжи, втягивают со стороны брюшной полости, причем в грыжевом мешке образуется по две складки, которые сближаются тем больше, чем больше втягивается кишка в брюшную полость. Обе эти складки сшивают между собой, образуя как бы новую «брыжейку» кишки. Вновь образованную «брыжейку» подшивают к пристеночной брюшине (рис. 66, и, к, л, м).
6. Способ А. Г. Сосновского (1950) основан на перитонизации слепой кишки двумя лоскутами, выкроенными из грыжевого мешка; автор назвал этот способ «гамаком».
С возрастом внутренние органы не только утрачивают способности к полноценному выполнению возложенных на них функций, но и в некоторых случаях смещаются в различных направлениях. При этом совсем нередко возникает хиатальная грыжа, или грыжа пищеводного отверстия диафрагмы.
Данное патологическое состояние характеризуется тем, что пищеводное отверстие в организме взрослого человека значительно расширяется, и через него в грудную полость проникают те внутренние органы, которые при отсутствии нарушений располагаются в брюшине.
Возникновение данного заболевания всегда связано с патологическими изменениями диафрагмы. Этот орган принимает участие в дыхании и кровообращении и по сути является тем органом, который разграничивает брюшную и грудную полость.
Именно в диафрагме располагаются необходимые физиологические отверстия, через которые проходят нервные волокна, сосуды и пищевод. Поскольку давление в грудной полости в норме намного ниже, чем в брюшной, при патологическом расширении пищеводного отверстия диафрагмы некоторые органы или их участки смещаются в средостение. Несмотря на то что в большинстве случаев данное заболевание проявляется вследствие возрастных изменений, в некоторых ситуациях его диагностируют и у новорожденных детей.
По большому счету любая грыжа пищеводного отверстия может быть отнесена к одному из двух типов:
- аксиальная, или скользящая;
- кардиальная.
У 9 из 10 больных происходит развитие скользящей аксиальной грыжи пищеводного отверстия диафрагмы, когда в средостение поднимается нижний пищеводный сфинктер, абдоминальная часть пищевода и в некоторых случаях даже верхний отдел желудка. При этом все органы, по своей природе располагающиеся в брюшной полости, свободно перемещаются в грудную клетку и возвращаются обратно.
Только у 10% больных встречается патологическое состояние, при котором один или несколько органов смещаются в грудную область и более самостоятельно не изменят своего положения. Как правило, в такой ситуации пациента незамедлительно помещают в стационар медицинского учреждения для решения вопроса о необходимости проведения срочной хирургической операции.
В свою очередь скользящая грыжа пищевода различается по степени проникновения органов в средостение, а именно:
- При первой степени заболевания сам желудок или даже его малая часть не располагается в грудной полости. Обыкновенно этот внутренний орган приподнят и находится вплотную к диафрагме;
- При второй степени верхняя часть желудка периодически смещается в область грудной клетки;
- Наконец, при третьей степени скользящей грыжи в грудину проникает тело и дно желудка, а в некоторых, довольно редких, случаях, даже его антральная часть.
Как уже отмечалось ранее, скользящая грыжа может быть как врожденной, так и приобретенной
В большинстве случаев к возникновению и развитию данного заболевания приводит сочетание сразу нескольких причин, в том числе:
- Нарушение внутриутробного развития плода, при котором желудок недостаточно быстро опускается в брюшную полость;
- Несвоевременное зарастание диафрагмального отверстия после опускания желудка в брюшину;
- Возрастные изменения диафрагмы, в частности, ее истончение;
- Регулярное воздействие внешних факторов, приводящих к постепенному повышению давления в брюшине, а именно: хронический кашель, частый подъем тяжестей, чрезмерная масса тела или ожирение, новая беременность, наступившая через непродолжительный период времени после предыдущей, хронические запоры, связанные с различными заболеваниями и нарушениями работы ЖКТ;
- Язва желудка, хронический холецистит и другие недуги, вызывающие сильные рефлекторные сокращения пищевода;
- Посттравматическое или воспалительное поражение диафрагмального нерва, приводящее к чрезмерному расслаблению диафрагмы.
Аксиальная грыжа может не проявляться никаким образом в течение длительного периода времени. Как правило, характерные симптомы этого заболевания появляются у пациента только тогда, когда начинаются осложнения или к смещению внутренних органов присоединяются другие сопутствующие недуги.
Заметить скользящую грыжу пищеводного отверстия на врачебном осмотре тоже практически невозможно. Поскольку желудок и другие внутренние органы при этой патологии не выходят под кожу, их нельзя различить невооруженным взглядом. В большинстве случаев о своем диагнозе пациенты узнают только тогда, когда обращаются в медицинские учреждения для проведения рентгенологического или ультразвукового обследования в ходе диспансеризации или вообще совершенно по другому поводу.
Тем не менее, в некоторых случаях при тяжелом развитии недуга больной может заметить такие симптомы заболевания:
- Изжога и ощущение жжения желудка;
- Частые срыгивания. Особенно это актуально для грудных младенцев с врожденной патологией;
- Сильный дискомфорт и жжение в области грудины;
- Неприятная отрыжка;
- Повышенное слюноотделение;
- Ощущение «комка» в горле, сухость во рту;
- Повышение артериального давления и головные боли;
- Боли в верхней и средней части живота. Болевые ощущения отмечаются особенно остро при резком изменении положения тела, например, наклоне;
- Чувство затруднения при глотании пищи;
- Частые простудные заболевания, пневмонии, бронхиты, трахеиты и так далее. Это связано с регулярным попаданием чрезмерно кислого содержимого желудка в органы дыхательных путей.
В большинстве случаев лечение данного недуга не требует хирургического вмешательства. Тем не менее, для избавления от проблемы и значительного облегчения своего состояния необходимо строго соблюдать все рекомендации лечащего врача.
Как правило, борьба с недугом и характерными для него симптомами сводится к следующему:
- Постоянное соблюдение лечебной диеты. При таком диагнозе пациентам рекомендуется кушать небольшими порциями каждые 3-4 часа. Из рациона необходимо исключить жирные, жареные, острые и чрезмерно соленые блюда, копчености, соленья и маринады, а также любые другие продукты, которые активизируют выработку желудочного сока и могут вызвать раздражение слизистых оболочек. Основу ежедневного меню больного должны составлять блюда из отварных или приготовленных на пару овощей, каши на молоке, нежирные сорта мяса и рыбы, а также свежие фрукты, за исключением цитрусов и других экзотических видов. Любая пища при этом должна иметь полужидкую консистенцию или подаваться в виде пюре. Ужин следует осуществлять не позднее чем за один час до сна. Кроме того, каждый раз после еды рекомендуется немного отдохнуть, сидя в удобном кресле на протяжении 15-30 минут. Непосредственно после еды принимать лежачее положение нельзя!;
- Для эффективного избавления от патологии следует полностью пересмотреть свой образ жизни. Необходимо окончательно отказаться от курения и алкоголя, не доводить себя до чрезмерного переутомления и спать не менее 7-8 часов в сутки. Кроме того, рекомендуется выполнять посильные физические упражнения, однако, следует избегать тех гимнастических элементов, которые способны повысить давление в брюшине, например, качание пресса;
- Наконец, практически во всех случаях назначается прием лекарственных препаратов, в том числе:
- Антацидов – «Гастал», «Маалокс» для снижения кислотности;
- Ингибиторов – «Омез» для подавления выработки соляной кислоты;
- Спазмолитиков – «Но-Шпа» для устранения болевых симптомов;
- Гастропротекторов – «Де-Нол» для восстановления слизистой оболочки ЖКТ.
При обнаружении первых симптомов заболевания ни в коем случае не откладывайте лечение, поскольку в дальнейшем это, вероятнее всего, приведет к необходимости экстренной хирургической операции. Следите за состоянием своего организма и обо всех изменениях незамедлительно сообщайте врачу.
Будьте здоровы!
Материалы, размещённые на данной странице, носят информационный характер и предназначены для образовательных целей. Посетители сайта не должны использовать их в качестве медицинских рекомендаций. Определение диагноза и выбор методики лечения остаётся исключительной прерогативой вашего лечащего врача.
Скользящие паховые грыжи образуются в том случае, когда одной из стенок грыжевого мешка является орган, частично покрытый брюшиной, например мочевой пузырь, слепая кишка и восходящая ободочная кишка. Редко грыжевой мешок отсутствует, а все выпячивание образовано только теми сегментами соскользнувшего органа, который не покрыт брюшиной. Они возникают вследствие механического стягивания брюшиной грыжевого мешка прилежащих к ней сегментов кишки или мочевого пузыря, лишенных серозного покрова.
Необходимо знать анатомические особенности скользящей грыжи, чтобы во время операции не вскрыть вместо грыжевого мешка стенку кишки или стенку мочевого пузыря.
Клиника: Жалобы больного на наличие опухолевидного выпячивания в паховой области и боли различной интенсивности, особенно при физическом напряжении, в большинстве случаев сразу позволяют предположить наличие грыжи. При скользящей грыже мочевого пузыря к обычным симптомам присоединяются учащённое мочеиспускание, рези в мочеиспускательном канале, боли над лоном, исчезающие после вправления грыжи. У пожилых больных нередко наблюдается задержка мочи. Соскальзывание в грыжевые ворота слепой кишки сопровождается болями и вздутием живота, запорами.
Диагностика: скользящей грыжи следует предполагать: 1) при длительно существующих грыжах больших размеров с широкими грыжевыми воротами; 2) при многократно рецидивирующих грыжах, когда нередко происходит разрушение задней стенки пахового канала; 3) при наличии жалоб больного, характерных для соскальзывания того или иного органа;4)при частичной или полной невправимости грыжи;5) когда при пальпации грыжевого мешка (после вправления содержимого) определяется тестоватость консистенции; иногда грыжевое выпячивание состоит как бы из двух частей, одна из которых более утолщена; 6) когда наблюдается мочеиспускание в два приёма (при скользящих грыжах мочевого пузыря вначале больной опорожняет мочевой пузырь, а затем, после вправления грыжи, у него появляется позыв на мочеиспускание). При подозрении на наличие скользящей грыжи целесообразно применять дополнительные методы исследования: ирригоскопию, цистографию, цистоскопию, бимануальное гинекологическое исследование. Если возникла мысль о вовлечении в процесс мочеточника или почки, необходимо произвести инфузионную урографию. Операция скользящей паховой грыжи. Наложение внутреннего кисетного шва: При скользящих грыжах стенкой грыжевого мешка на большем или меньшем протяжении является орган, частично не покрытый брюшиной (слепая кишка, мочевой пузырь). Во избежание повреждения такого органа при выделении грыжевого мешка следует обращать внимание на толщину его стенок, особенно боковых.При скользящих грыжах слепой кишки обнаруживают небольшое утолщение наружной стенки грыжевого мешка. Чтобы не ранить стенку слепой кишки, грыжевой мешок в таких случаях следует вскрывать по передне-внутренней поверхности. При скользящих грыжах мочевого пузыря обнаруживают утолщение внутренней стенки грыжевого мешка. Выделять шейку грыжевого мешка при этом следует осторожно с медиальной и задней стороны, а вскрывать мешок необходимо по передне-наружной поверхности. Когда грыжевой мешок выделен и вскрыт, осматривают его внутреннюю поверхность, чтобы установить границы и степень участия скользящего органа в образовании грыжевого мешка.
Максимально выделив брюшинную часть грыжевого мешка, подтягивают ее в рану и накладывают изнутри кисетный шелковый шов на расстоянии 1 см от места перехода брюшины на орган. Ниже кисетного шва мешок отсекают, а стенку органа, участвующего в образовании грыжевого мешка, вправляют в брюшную полость. Н. И. Кукуджанов при скользящих грыжах мочевого пузыря рекомендует не ограничиваться частичной резекцией брюшинной части грыжевого мешка, а отделять мочевой пузырь на некотором протяжении от брюшины, чтобы исключить подтягивание его при перевязывании шейки грыжевого мешка, которое впоследствии может привести к образованию рецидива пузырной грыжи.
С возрастом внутренние органы не только утрачивают способности к полноценному выполнению возложенных на них функций, но и в некоторых случаях смещаются в различных направлениях. При этом совсем нередко возникает хиатальная грыжа, или грыжа пищеводного отверстия диафрагмы.
Данное патологическое состояние характеризуется тем, что пищеводное отверстие в организме взрослого человека значительно расширяется, и через него в грудную полость проникают те внутренние органы, которые при отсутствии нарушений располагаются в брюшине.
Возникновение данного заболевания всегда связано с патологическими изменениями диафрагмы. Этот орган принимает участие в дыхании и кровообращении и по сути является тем органом, который разграничивает брюшную и грудную полость.
Именно в диафрагме располагаются необходимые физиологические отверстия, через которые проходят нервные волокна, сосуды и пищевод. Поскольку давление в грудной полости в норме намного ниже, чем в брюшной, при патологическом расширении пищеводного отверстия диафрагмы некоторые органы или их участки смещаются в средостение. Несмотря на то что в большинстве случаев данное заболевание проявляется вследствие возрастных изменений, в некоторых ситуациях его диагностируют и у новорожденных детей.
Виды грыжи пищеводного отверстия
По большому счету любая грыжа пищеводного отверстия может быть отнесена к одному из двух типов:
- аксиальная, или скользящая;
- кардиальная.
У 9 из 10 больных происходит развитие скользящей аксиальной грыжи пищеводного отверстия диафрагмы, когда в средостение поднимается нижний пищеводный сфинктер, абдоминальная часть пищевода и в некоторых случаях даже верхний отдел желудка. При этом все органы, по своей природе располагающиеся в брюшной полости, свободно перемещаются в грудную клетку и возвращаются обратно.
Только у 10% больных встречается патологическое состояние, при котором один или несколько органов смещаются в грудную область и более самостоятельно не изменят своего положения. Как правило, в такой ситуации пациента незамедлительно помещают в стационар медицинского учреждения для решения вопроса о необходимости проведения срочной хирургической операции.
В свою очередь скользящая грыжа пищевода различается по степени проникновения органов в средостение, а именно:
- при первой степени заболевания сам желудок или даже его малая часть не располагается в грудной полости. Обыкновенно этот внутренний орган приподнят и находится вплотную к диафрагме;
- при второй степени верхняя часть желудка периодически смещается в область грудной клетки;
- наконец, при третьей степени скользящей грыжи в грудину проникает тело и дно желудка, а в некоторых, довольно редких, случаях, даже его антральная часть.
Причины скользящей хиатальной грыжи
Как уже отмечалось ранее, скользящая грыжа может быть как врожденной, так и приобретенной
В большинстве случаев к возникновению и развитию данного заболевания приводит сочетание сразу нескольких причин, в том числе:

- нарушение внутриутробного развития плода, при котором желудок недостаточно быстро опускается в брюшную полость;
- несвоевременное зарастание диафрагмального отверстия после опускания желудка в брюшину;
- возрастные изменения диафрагмы, в частности, ее истончение;
- регулярное воздействие внешних факторов, приводящих к постепенному повышению давления в брюшине, а именно: хронический кашель, частый подъем тяжестей, чрезмерная масса тела или ожирение, новая беременность, наступившая через непродолжительный период времени после предыдущей, хронические запоры, связанные с различными заболеваниями и нарушениями работы ЖКТ;
- язва желудка, хронический холецистит и другие недуги, вызывающие сильные рефлекторные сокращения пищевода;
- посттравматическое или воспалительное поражение диафрагмального нерва, приводящее к чрезмерному расслаблению диафрагмы.
Характерные симптомы и способы лечения скользящей грыжи пищеводного отверстия диафрагмы
Аксиальная грыжа может не проявляться никаким образом в течение длительного периода времени. Как правило, характерные симптомы этого заболевания появляются у пациента только тогда, когда начинаются осложнения или к смещению внутренних органов присоединяются другие сопутствующие недуги.
Заметить скользящую грыжу пищеводного отверстия на врачебном осмотре тоже практически невозможно. Поскольку желудок и другие внутренние органы при этой патологии не выходят под кожу, их нельзя различить невооруженным взглядом. В большинстве случаев о своем диагнозе пациенты узнают только тогда, когда обращаются в медицинские учреждения для проведения рентгенологического или ультразвукового обследования в ходе диспансеризации или вообще совершенно по другому поводу.
Тем не менее, в некоторых случаях при тяжелом развитии недуга больной может заметить такие симптомы заболевания:

- изжога и ощущение жжения желудка;
- частые срыгивания. Особенно это актуально для грудных младенцев с врожденной патологией;
- сильный дискомфорт и жжение в области грудины;
- неприятная отрыжка;
- повышенное слюноотделение;
- ощущение «комка» в горле, сухость во рту;
- повышение артериального давления и головные боли;
- боли в верхней и средней части живота. Болевые ощущения отмечаются особенно остро при резком изменении положения тела, например, наклоне;
- чувство затруднения при глотании пищи;
- частые простудные заболевания, пневмонии, бронхиты, трахеиты и так далее. Это связано с регулярным попаданием чрезмерно кислого содержимого желудка в органы дыхательных путей.
В большинстве случаев лечение данного недуга не требует хирургического вмешательства. Тем не менее, для избавления от проблемы и значительного облегчения своего состояния необходимо строго соблюдать все рекомендации лечащего врача.
Как правило, борьба с недугом и характерными для него симптомами сводится к следующему:

- постоянное соблюдение лечебной диеты. При таком диагнозе пациентам рекомендуется кушать небольшими порциями каждые 3-4 часа. Из рациона необходимо исключить жирные, жареные, острые и чрезмерно соленые блюда, копчености, соленья и маринады, а также любые другие продукты, которые активизируют выработку желудочного сока и могут вызвать раздражение слизистых оболочек. Основу ежедневного меню больного должны составлять блюда из отварных или приготовленных на пару овощей, каши на молоке, нежирные сорта мяса и рыбы, а также свежие фрукты, за исключением цитрусов и других экзотических видов. Любая пища при этом должна иметь полужидкую консистенцию или подаваться в виде пюре. Ужин следует осуществлять не позднее чем за один час до сна. Кроме того, каждый раз после еды рекомендуется немного отдохнуть, сидя в удобном кресле на протяжении 15-30 минут. Непосредственно после еды принимать лежачее положение нельзя!;
- для эффективного избавления от патологии следует полностью пересмотреть свой образ жизни. Необходимо окончательно отказаться от курения и алкоголя, не доводить себя до чрезмерного переутомления и спать не менее 7-8 часов в сутки. Кроме того, рекомендуется выполнять посильные физические упражнения, однако, следует избегать тех гимнастических элементов, которые способны повысить давление в брюшине, например, качание пресса;
- наконец, практически во всех случаях назначается прием лекарственных препаратов, в том числе:
- антацидов – «Гастал», «Маалокс» для снижения кислотности;
- ингибиторов – «Омез» для подавления выработки соляной кислоты;
- спазмолитиков – «Но-Шпа» для устранения болевых симптомов;
- гастропротекторов – «Де-Нол» для восстановления слизистой оболочки ЖКТ.
При обнаружении первых симптомов заболевания ни в коем случае не откладывайте лечен
С возрастом внутренние органы не только утрачивают способности к полноценному выполнению возложенных на них функций, но и в некоторых случаях смещаются в различных направлениях. При этом совсем нередко возникает хиатальная грыжа, или грыжа пищеводного отверстия диафрагмы.
Данное патологическое состояние характеризуется тем, что пищеводное отверстие в организме взрослого человека значительно расширяется, и через него в грудную полость проникают те внутренние органы, которые при отсутствии нарушений располагаются в брюшине.
Возникновение данного заболевания всегда связано с патологическими изменениями диафрагмы. Этот орган принимает участие в дыхании и кровообращении и по сути является тем органом, который разграничивает брюшную и грудную полость.
Именно в диафрагме располагаются необходимые физиологические отверстия, через которые проходят нервные волокна, сосуды и пищевод. Поскольку давление в грудной полости в норме намного ниже, чем в брюшной, при патологическом расширении пищеводного отверстия диафрагмы некоторые органы или их участки смещаются в средостение. Несмотря на то что в большинстве случаев данное заболевание проявляется вследствие возрастных изменений, в некоторых ситуациях его диагностируют и у новорожденных детей.
Виды грыжи пищеводного отверстия
По большому счету любая грыжа пищеводного отверстия может быть отнесена к одному из двух типов:
- аксиальная, или скользящая;
- кардиальная.
У 9 из 10 больных происходит развитие скользящей аксиальной грыжи пищеводного отверстия диафрагмы, когда в средостение поднимается нижний пищеводный сфинктер, абдоминальная часть пищевода и в некоторых случаях даже верхний отдел желудка. При этом все органы, по своей природе располагающиеся в брюшной полости, свободно перемещаются в грудную клетку и возвращаются обратно.
Только у 10% больных встречается патологическое состояние, при котором один или несколько органов смещаются в грудную область и более самостоятельно не изменят своего положения. Как правило, в такой ситуации пациента незамедлительно помещают в стационар медицинского учреждения для решения вопроса о необходимости проведения срочной хирургической операции.
В свою очередь скользящая грыжа пищевода различается по степени проникновения органов в средостение, а именно:
- при первой степени заболевания сам желудок или даже его малая часть не располагается в грудной полости. Обыкновенно этот внутренний орган приподнят и находится вплотную к диафрагме;
- при второй степени верхняя часть желудка периодически смещается в область грудной клетки;
- наконец, при третьей степени скользящей грыжи в грудину проникает тело и дно желудка, а в некоторых, довольно редких, случаях, даже его антральная часть.
Причины скользящей хиатальной грыжи
Как уже отмечалось ранее, скользящая грыжа может быть как врожденной, так и приобретенной
В большинстве случаев к возникновению и развитию данного заболевания приводит сочетание сразу нескольких причин, в том числе:
Характерные симптомы и способы лечения скользящей грыжи пищеводного отверстия диафрагмы
Аксиальная грыжа может не проявляться никаким образом в течение длительного периода времени. Как правило, характерные симптомы этого заболевания появляются у пациента только тогда, когда начинаются осложнения или к смещению внутренних органов присоединяются другие сопутствующие недуги.
Заметить скользящую грыжу пищеводного отверстия на врачебном осмотре тоже практически невозможно. Поскольку желудок и другие внутренние органы при этой патологии не выходят под кожу, их нельзя различить невооруженным взглядом. В большинстве случаев о своем диагнозе пациенты узнают только тогда, когда обращаются в медицинские учреждения для проведения рентгенологического или ультразвукового обследования в ходе диспансеризации или вообще совершенно по другому поводу.
Тем не менее, в некоторых случаях при тяжелом развитии недуга больной может заметить такие симптомы заболевания:
В большинстве случаев лечение данного недуга не требует хирургического вмешательства. Тем не менее, для избавления от проблемы и значительного облегчения своего состояния необходимо строго соблюдать все рекомендации лечащего врача.
Сред
Скользящей называют грыжу, при которой через грыжевые ворота в подкожную клетчатку вместе с грыжевым мешком выходит орган, частично расположенный забрюшинно и не имеющий брыжейки (мочевой пузырь), или орган, имеющий короткую брыжейку (различные отделы толстой кишки: слепая, восходящая, нисходящая). Такой орган называют соскальзывающим, а грыжу — скользящей [1]. Различают паховые, бедренные, поясничные скользящие грыжи. Они могут быть односторонними и двусторонними, вправимыми и невправимыми (чаще невправимыми), ущемленными и неущемленными, встречаются как у мальчиков, так и у девочек [2]. Соскальзывающий орган вместе с париетальной брюшиной является стенкой грыжевого мешка. В одних случаях большая часть грыжевого мешка представлена брюшиной, меньшая — соскальзывающим органом, в других — наоборот. Симптомы скользящей грыжи зависят от того, какой орган соскальзывает [3]. Если это мочевой пузырь, то наблюдаются расстройства мочеиспускания. При соскальзывании толстой кишки отмечаются расстройства функций кишечника (запоры, метеоризм, схваткообразная боль в животе и т. д.).
Впервые скользящую паховую грыжу мочевого пузыря описал Jean Sobo в 1520 г. А.П. Крымов в монографии «Учение о грыжах» пишет, что скользящие паховые грыжи с участием толстой кишки встречаются в 1% случаев всех паховых грыж.
Данные о скользящих грыжах у детей в литературе немногочисленны [4—8], поэтому мы решили поделиться своим опытом диагностики и лечения скользящих паховых грыж у детей.
Материал и методы
За 30 лет под нашим наблюдением находились 20 мальчиков со скользящей грыжей, в том числе 19 детей в возрасте до 5 лет с паховой грыжей и один ребенок 12 лет с двусторонней скользящей бедренной грыжей. Большинство из них (14) поступили с диагнозом: «ущемленная паховая грыжа». Распознавание скользящей грыжи до операции представляет определенные трудности. Точный диагноз чаще всего устанавливают во время операции. Правосторонняя скользящая паховая грыжа была у 16 детей, в том числе с выхождением слепой кишки (12) и мочевого пузыря (4). Скользящая левосторонняя грыжа с выхождением нисходящей кишки имелась у 2 детей. У одного ребенка была скользящая паховая грыжа с двух сторон.
Оперируя скользящие грыжи, необходимо соблюдать осторожность, так как, выделяя или отсекая грыжевой мешок, можно повредить соскальзывающий орган или прошить его стенку. Под нашим наблюдением находились двое детей в возрасте до 1 года, у которых во время операции имело место повреждение мочевого пузыря при скользящей грыже. В обоих наблюдениях в результате повторной операции, во время которой проведены ушивание раны мочевого пузыря и цистостомия, отмечено выздоровление. При ушивании грыжевых ворот после удаления грыжевого мешка соскальзывающий орган необходимо погрузить забрюшинно за грыжевые ворота, а затем произвести пластику одним из описанных способов.
Приводим три клинических наблюдения.
Больной К., 2,5 года, поступил в клинику детской хирургии Рязани с жалобами на боли в правой паховой области, увеличение и инфильтрацию верхней трети правой половины мошонки. Со слов матери, болеет 2 сут ведет себя беспокойно. Больной осмотрен хирургом по месту жительства и направлен в стационар с диагнозом: «ущемленная правосторонняя паховая грыжа», «острый орхоэпидидимит».
При поступлении состояние средней тяжести, температура тела 37,8 °С, пульс 120 в минуту, удовлетворительного наполнения. Язык обложен, сухой, рвота 2 раза. Живот мягкий, безболезненный, стула не было, мочится свободно. В правой паховой области и верхней трети мошонки определяется опухолевидное образование размером 3,5×1,5 см, болезненное при пальпации. Кожа мошонки справа гиперемирована и инфильтрирована. Семенной канатик не дифференцируется. Пальпация грыжи резко болезненна. Яичко справа в мошонке. Лейкоциты в периферической крови 10·109/л.
С диагнозом ущемленной правосторонней паховой грыжи ребенок оперирован. При ревизии обнаружен ущемленный купол слепой кишки, который выпал через наружное отверстие пахового канала в мошонку. Рядом лежит грыжевой мешок. Содержимое грыжевого мешка — петля тонкой кишки. После рассечения ущемляющего кольца петля тонкой кишки осмотрена, в брыжейку введен 0,25% раствор новокаина. Петля тонкой кишки признана жизнеспособной, погружена в брюшную полость. Купол слепой кишки размером 2,5×1,5 см отечен, инфильтрирован, с кровоизлияниями, признан жизнеспособным. Слепая кишка погружена в забрюшинное пространство. Произведена пластика пахового канала по Мартынову. Послеоперационный период протекал без осложнений.
Больной 8 мес поступил в клинику с наличием резко болезненного опухолевидного образования в правой паховой области, рвоты. Из анамнеза известно, что паховую грыжу справа выявили в возрасте 3,5 мес. Находился под наблюдением хирурга по месту жительства, рекомендовано плановое оперативное лечение. Ущемление паховой грыжи наступило за 10 ч до поступления в клинику.
Состояние при поступлении средней тяжести. Телосложение правильное, дыхательных и гемодинамических нарушений нет. Живот несколько вздут, участвует в акте дыхания, симптомов раздражения брюшины нет. Стула не было. Задержка мочеиспускания. Мочевой пузырь не пальпируется. Наружные половые органы сформированы по мужскому типу, яички в мошонке. В правой паховой области определяется опухолевидное образование размером 2×3 см, болезненное, напряженное.
Ребенок оперирован в экстренном порядке с диагнозом ущемленная правосторонняя паховая грыжа. При выделении грыжевого мешка имелись технические трудности. Грыжевой мешок прошит у основания и отсечен. Произведена пластика пахового канала по Ру—Краснобаеву.
Наутро следующего дня повязка в правой паховой области обильно промокла мочой. Сам ребенок не мочился. На контрольной цистограмме контрастное вещество заполняет не только мочевой пузырь, но и определяется справа от него. Заключение: повреждение мочевого пузыря, мочевой затек. Произведена повторная операция, при введении металлического катетера через уретру в мочевой пузырь последний оказался в операционной ране. Стенки поврежденного мочевого пузыря выделены, размер дефекта 7,5×5 мм, наложен двухрядный шов кетгутом. Произведена эпицистостомия в течение 2,5 нед. Наступило выздоровление. При гистологическом исследовании тканей удаленного грыжевого мешка обнаружен участок стенки мочевого пузыря.
Больной Г., 12 лет, поступил в клинику детской хирургии Запорожья 26.12.05 с диагнозом: рецидив паховой грыжи с обеих сторон, двустороннее варикоцеле. Из анамнеза известно, что 4 года назад ребенок оперирован по поводу двусторонней паховой грыжи. Однако сразу после операции появились грыжевые выпячивания в паховых областях с обеих сторон (рецидив). Со временем грыжи увеличивались.
При поступлении состояние удовлетворительное. Патологических изменений органов груди и живота нет. В паховых областях справа и слева послеоперационные рубцы. Справа в области наружного отверстия пахового канала и ниже определяется опухолевидное образование размером 3×4 см, мягкой консистенции, увеличивающееся при натуживании. Наружное отверстие пахового канала не расширено. Правое яичко без особенностей, имеется расширение вен семенного канатика II степени. Такая же клиническая картина и слева, только расширение вен семенного канатика более выраженное (варикоцеле III степени).
Больной оперирован с предположительным диагнозом: рецидив паховых грыж с обеих сторон, варикоцеле справа II степени, слева III степени. При ревизии наружное отверстие пахового канала не расширено. Вскрыт паховый канал, грыжевого мешка нет. Вскрыта брюшная полость. При ревизии из брюшной полости имеется вход в грыжевой мешок ниже пупартовой связки, грыжевой мешок выходит на переднюю поверхность бедра. Грыжевой мешок выделен и вывернут в брюшную полость. При этом обнаружено, что его медиальной стенкой является стенка мочевого пузыря. Шейка грыжевого мешка ушита двумя кисетными швами. Грыжевой мешок гофрирован и фиксирован к передней брюшной стенке. Паховая связка подшита к куперовой связке двумя шелковыми швами. Паховый канал восстановлен. Произведена надканальная резекция внутренних расширенных вен семенного канатика. Операционная рана ушита наглухо. Послеоперационное течение без осложнений. То же самое сделано слева через 3 мес. Окончательный диагноз: двусторонняя бедренная скользящая грыжа, двустороннее варикоцеле II—III степени.
Контрольное обследование проведено через 2 мес. Жалоб нет, рецидива грыжи нет. На экскреторных урограммах функция почек хорошая. На микционной цистограмме — небольшая деформация боковых стенок мочевого пузыря с обеих сторон, уретра проходима, пузырно-мочеточникового рефлюкса нет.
Поставить диагноз скользящей грыжи до операции удается чрезвычайно редко как у взрослых, так и у детей. По данным Alessandri (1936 г.), присутствие мочевого пузыря в составе грыжевого мешка было обнаружено до операции только в 5 наблюдениях из 175, у 71 пациента диагноз был установлен во время операции, в 76 наблюдениях отмечено ятрогенное повреждение мочевого пузыря во время грыжесечения, в 23 наблюдениях даже во время операции присутствие мочевого пузыря не было распознано.
Мы не встретили в доступной литературе описание наблюдений скользящей бедренной грыжи в детском возрасте [9—12].
Материалы нашего исследования доказывают трудность установления диагноза скользящей паховой грыжи до операции. Только во время операции чаще всего удается установить правильный диагноз. Второе наблюдение демонстрирует возможность повреждения мочевого пузыря во время оперативного вмешательства. Третье наблюдение показывает, как трудно порой бывает поставить диагноз скользящей бедренной грыжи. Ребенок дважды был оперирован, но правильный диагноз так и не был установлен. Только при лапаротомии и ревизии передней брюшной стенки из брюшной полости удалось обнаружить вход в грыжевой мешок скользящей бедренной грыжи.
Таким образом, скользящая паховая грыжа у детей встречается редко, еще реже наблюдается скользящая бедренная грыжа. В большинстве наблюдений дети со скользящей паховой грыжей поступают в экстренном порядке с диагнозом: «ущемленная паховая грыжа». Толстая кишка и мочевой пузырь как составляющие элементы скользящей грыжи при ущемлении остаются жизнеспособными, но высок риск их интраоперационного повреждения.
Авторы заявляют об отсутствии конфликта интересов.
грыжа
[her´ne-ah] аномальное выпячивание части органа или ткани через структуры, обычно содержащие его. прил., прил. her´nial. Слабое место или другое ненормальное отверстие в стенке тела позволяет части органа выпячиваться. Грыжа может развиваться в различных частях тела, чаще всего в области живота (брюшная грыжа), и может быть приобретенной или врожденной.Старый популярный термин для грыжи – разрыва, , но этот термин вводит в заблуждение, потому что он предполагает разрывание, и в грыже ничего не разрывается. Хотя различные опоры и связки могут быть опробованы в попытке удержать грыжу, лучшее лечение этого состояния – это герниоррафий, хирургическое восстановление слабости мышечной стенки, через которую выступает грыжа. грыжа Бохдалека врожденная постолатеральная диафрагмальная грыжа с выдавливанием кишечника и других брюшных внутренних органов в грудную клетку; из-за неудачи закрытия плевроперитонеального перерыва.церебральная грыжа ( hernia ce´rebri ) выпячивание вещества мозга через дефект черепа.
жировая грыжа грыжевое выпячивание брюшного жира через брюшную стенку.
бедренная грыжа выпячивание петли кишечника в бедренный канал, трубчатый проход, который переносит нервы и кровеносные сосуды к бедру; этот тип встречается чаще у женщин, чем у мужчин. Называется также крестцовая грыжа и бедренная кость. хиатальная грыжа ( хиатальная грыжа ) выпячивание структуры, часто части желудка, через пищеводный перерыв диафрагмы; увидеть диафрагмальную грыжу. грыжа Holthouse паховая грыжа, которая превратилась наружу в пах. заключенная в тюрьму грыжа – грыжа, настолько закрытая, что ее нельзя вернуть манипуляциями; это может или не может стать удушением. Называется также неприводимая грыжа.послеоперационная грыжа грыжа после операции на месте хирургического разреза вследствие неправильного заживления или чрезмерной нагрузки на заживающую ткань; такое напряжение может быть вызвано чрезмерным мышечным усилием, таким как усилие при подъеме или сильном кашле, или ожирением, которое создает дополнительное давление на ослабленную область.
паховая грыжа грыжа, возникающая в паху или паху, где брюшные складки плоти встречаются с бедрами. Это часто является результатом повышенного давления в животе, вызванного лифтингом, кашлем, напряжением или несчастным случаем. Паховая грыжа составляет около 75 процентов всех грыж.Мешочек, сформированный из брюшины и содержащий часть кишечника или сальника, или обоих, проталкивает либо прямо наружу через самую слабую точку брюшной стенки (прямая грыжа), либо вниз под углом в паховый канал (непрямая грыжа). Непрямая паховая грыжа (общая форма) чаще встречается у мужчин, потому что она следует за трактом, который развивается, когда яички опускаются в мошонку до рождения, а сама грыжа может опускаться в мошонку. У самки грыжа следует по ходу круглой связки матки.
Паховая грыжа начинается обычно как небольшой прорыв. Это может быть едва заметно, появившись как мягкий комок под кожей, не больше мрамора, и может быть немного боли.С течением времени давление содержимого брюшной полости на слабую брюшную стенку может увеличить размер отверстия и, соответственно, размер комка, образованного грыжей. На ранних стадиях паховая грыжа, как правило, сводится к минимуму – ее можно осторожно отодвинуть на прежнее место. Паховая грыжа обычно требует герниоррафию.
интраабдоминальная грыжа ( интраперитонеальная грыжа ) врожденная аномалия позиционирования кишечника, возникающая в брюшной полости, при которой часть кишечника выступает через дефект в брюшине или в результате аномального вращения кишечника во время эмбрионального развития, попадает в ловушку в брюшной полости.
мезоколичная грыжа интраабдоминальная грыжа, при которой тонкая кишка вращается не полностью во время развития и попадает в брыжейку толстой кишки. грыжа Морганьи врожденная загрудинная диафрагмальная грыжа с выдавливанием ткани в грудную клетку через отверстие Морганьи. параэзофагеальная грыжа хиатальная грыжа, при которой часть или почти весь желудок выступает через хиатус в грудную клетку слева от пищевода, оставляя на месте гастроэзофагеальное соединение.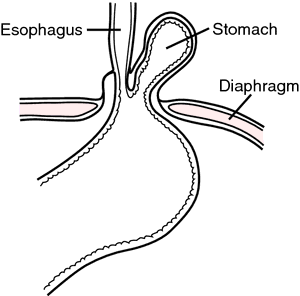
грыжа пищевода. От Dorland’s, 2000.
задняя влагалищная грыжа выпячивание вниз мешочка Дугласа, с его кишечным содержимым, между задней стенкой влагалища и прямой кишкой; называется также энтероцеле. Смотрите иллюстрацию.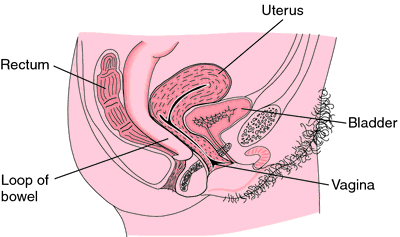
Задняя вагинальная грыжа. От McKinney et al., 2000.
,, , редуцируемая грыжа, та, которая может быть возвращена манипуляцией.
скользящая грыжа грыжа слепой кишки (справа) или сигмовидной кишки (слева), в которой стенка вискозы образует часть грыжевого мешка, а оставшаяся часть мешка образуется теменной брюшиной ,
скользящая грыжа пищевода самый распространенный тип диафрагмальной грыжи; хиатальная грыжа, при которой верхняя часть желудка и сердечно-пищеводный узел выступают вверх в заднее средостение. Выступ, который может быть фиксированным или прерывистым, частично покрыт брюшным мешком.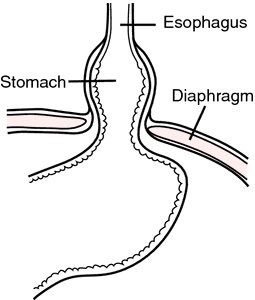
Раздвижная грыжа пищевода. От Dorland’s, 2000.
сдавленная грыжа , которая сильно сужена. По мере того, как грыжа прогрессирует и выпирает через слабое место в содержащей ее стенке, отверстие в стене имеет тенденцию закрываться за ней, образуя узкую шею.Если шея становится достаточно сжатой, чтобы перекрыть кровоснабжение, грыжа быстро раздувается и становится удушенной. Это очень опасное состояние, которое может появиться внезапно и требует немедленного хирургического вмешательства. Если кровоснабжение не будет восстановлено быстро, гангрена может возникнуть и может привести к смерти. Если грыжа внезапно разрастается, становится напряженной и не возвращается на место, возникает боль и тошнота, она удушается. Иногда, особенно у пожилых людей, удушение грыжи может происходить без боли или нежности.
грыжа влагалища грыжа во влагалище; называется также кольпоцеле. ,причин, симптомов и вариантов лечения
Медицински рассмотрен Drugs.com. Последнее обновление: 25 февраля 2020 г.
Что такое хиатальная грыжа?

Грыжа возникает, когда часть внутреннего органа или часть тела выступает через отверстие в область, где она не должна. Хиатальная грыжа названа в честь перерыва, отверстия в диафрагме между вашей грудью и желудком. Обычно пищевод (трубка, которая несет пищу в желудок) проходит через это отверстие.При хиатальной грыже часть желудка и / или часть, где желудок соединяется с пищеводом (так называемое гастроэзофагеальное соединение), проскальзывает через хиатус в грудную клетку.
Существует два типа грыж пищевода:
- Раздвижные – Часть желудка и желудочно-пищеводного соединения скользят в грудную клетку. Скользящие хиатальные грыжи распространены, особенно у курильщиков, людей с избыточным весом и женщин старше 50 лет. Эти грыжи связаны с естественными слабостями тканей, которые обычно привязывают гастроэзофагеальное соединение к диафрагме, а также с действиями или состояниями, которые повышают давление в брюшной полости.Эти действия или состояния включают постоянный или сильный кашель, рвоту, напряжение при дефекации, внезапные физические нагрузки и беременность.
- Параэзофагеальный – Гастроэзофагеальный переход остается на своем месте, и складка желудка проскальзывает в грудную клетку, зажатая между гастроэзофагеальным переходом и диафрагмой. Из двух типов грыж пищевода грыжи пищевода более склонны вызывать тяжелые симптомы.
Симптомы
Скользящие грыжи грыжи могут не вызывать никаких симптомов, или они могут вызвать изжогу, которая усиливается, когда вы наклоняетесь вперед, напрягаетесь или ложитесь.Может быть хроническая отрыжка, а иногда и отрыжка (обратный поток содержимого желудка в горло).
В некоторых случаях параэзофагеальная грыжа может проникнуть в грудную клетку и оказаться в ловушке (в заключении) и не сможет скользить обратно в брюшную полость. Если это произойдет, существует опасность того, что застрявшая грыжа может погибнуть, потому что ее кровоснабжение прервано (задушено). Симптомы сдавленной грыжи грыжи включают внезапную сильную боль в груди и затрудненное глотание. Эта ситуация требует немедленного медицинского лечения.
Иногда грыжа пищевода может вызвать анемию из-за кровотечения. Это может произойти, если стенка желудка становится сырой от трения о края перерыва диафрагмы.
Диагноз
Ваш врач спросит вас о любой истории изжоги или дискомфорта в груди, особенно если это связано с тем, что вы ели тяжелую еду, наклонялись вперед или поднимали тяжелые предметы.
Ваш врач может заподозрить, что у вас грыжа пищеводного отростка в зависимости от ваших симптомов и факторов риска (возраст, ожирение, курение, род занятий, требующий тяжелой работы).Чтобы подтвердить диагноз, ваш врач может заказать один или несколько из следующих тестов:
- Рентген грудной клетки – Простая рентгенограмма может показать большую хиатальную грыжу.
- Эзофагоскопия – в горло вставлена смотровая трубка для осмотра пищевода.
- Проглатывание бария – Вы проглатываете жидкость, содержащую барий, который на рентгеновском снимке выглядит белым. Путь бария может очертить положение грыжи в грудной клетке или показать, что содержимое желудка просачивается назад в пищевод.
- Манометрия – этот тест измеряет давление, чтобы диагностировать аномальные движения мышц в пищеводе.
Поскольку многие люди с грыжами грыжи находятся в одной и той же возрастной группе, которая обычно страдает ишемической болезнью сердца, и поскольку симптомы этих двух расстройств могут быть очень похожими, ваш врач может заказать электрокардиограмму (ЭКГ).
Ожидаемая продолжительность
У некоторых людей хиатальная грыжа медленно ухудшается с течением времени и в конечном итоге требует лечения.Однако у других людей состояние никогда не вызывает симптомов, никогда не ухудшается и никогда не оказывает существенного влияния на здоровье или жизнь.
Профилактика
Грыжу грыжи трудно предотвратить. Тем не менее, вы можете снизить риск, поддерживая здоровый вес и не куря. Чтобы предотвратить грыжу, связанную с повышением давления в брюшной полости, избегайте действий, которые вызывают напряжение в брюшной полости, особенно тяжелую работу. Если вам часто приходится напрягаться при движении кишечника, поговорите с врачом.Ваш врач может назначить смягчающие стул лекарства или предложить изменить диету, включив в нее больше продуктов с высоким содержанием клетчатки.
Лечение
Большинство людей с грыжами грыжи не нуждаются в лечении. Когда грыжа пищеводной грыжи связана с симптомами рефлюкса, такими как изжога, вы должны есть меньше, более частые приемы пищи; не ешьте в течение по крайней мере двух часов перед сном; и сидеть в течение по крайней мере одного часа после еды. Если изменения образа жизни не уменьшают симптомы, ваш врач предложит антациды или блокаторы кислоты.Многие продукты на рынке, в том числе как без рецепта, так и по рецепту. Менее 5% людей нуждаются в операции. Вам может потребоваться операция по восстановлению грыжи, если у вас есть постоянные симптомы рефлюкса или воспаление пищевода (эзофагит), которое не заживает с помощью лекарств. Ваш врач может посоветовать операцию по поводу грыжи пищевода, у которой есть риск оказаться в ловушке (в заключении).
Когда звонить профессионалу
Позвоните своему врачу, если у вас есть постоянная изжога или затрудненное глотание или вы чувствуете одышку после еды.Немедленно позвоните своему врачу, если у вас появятся изжога, сопровождающаяся тошнотой, рвотой, одышкой, сердцебиением, головокружением или нерегулярным сердцебиением. Это могут быть признаки проблемы с сердцем, а не грыжи пищевода или других расстройств пищеварения.
Прогноз
Прогноз отличный. Большинство людей с грыжами грыжи имеют немного, если таковые имеются, симптомы. Более неприятные симптомы обычно контролируются с помощью лекарств.
Узнайте больше о Hiatal Hernia
Сопутствующие препараты
IBM Watson Micromedex
Клиника Майо Ссылка
Внешние ресурсы
Национальный информационный центр по болезням пищеварительной системы (NDDIC)
https: // niddk.nih.gov/
Американский колледж хирургов (ACS)
https://www.facs.org/
Дополнительная информация
Всегда консультируйтесь со своим лечащим врачом, чтобы убедиться, что информация, отображаемая на этой странице, относится к вашим личным обстоятельствам.
Медицинский отказ от ответственности
.хиатальная грыжа – что нужно знать
Этот материал нельзя использовать в коммерческих целях или в каких-либо больницах или медицинских учреждениях. Невыполнение может привести к судебному иску.
ЧТО ВЫ ДОЛЖНЫ ЗНАТЬ:
Что такое грыжа пищевода?
Грыжевая грыжа – это состояние, при котором часть желудка выпячивается через перерыв (небольшое отверстие) в диафрагме. Часть желудка может двигаться вверх и вниз, или она может попасть в ловушку над диафрагмой.
| |
Что увеличивает риск грыжи пищевода?
Точная причина грыжевой грыжи неизвестна. Возможно, вы родились с большим перерывом. Следующее может увеличить ваш риск грыжи грыжи:
- Ожирение
- старшего возраста
- Медицинские состояния, такие как дивертикулез или эзофагит
- Предыдущая операция на пищеводе или желудке или травма, например, в результате автомобильной аварии
Какие бывают виды грыжевой грыжи?
- Тип I (скользящая грыжа пищевода): Часть желудка скользит в области перерыва.Этот тип является наиболее распространенным и обычно вызывает гастроэзофагеальную рефлюксную болезнь (ГЭРБ). ГЭРБ возникает, когда пищеводный сфинктер не закрывается должным образом и вызывает кислотный рефлюкс. Пищеводный сфинктер – это нижняя мышца пищевода.
- Тип II (параэзофагеальная грыжа пищевода): Тип II грыжевой грыжи образуется, когда часть желудка сдавливает через хиатус и лежит рядом с пищеводом.
- Тип III (комбинированный): Тип III грыжевой грыжи представляет собой комбинацию скользящей и параэзофагеальной грыжевой грыжи.
- Тип IV (сложная параэзофагеальная грыжа пищевода): Весь желудок, тонкая и толстая кишка, селезенка, поджелудочная железа или печень выталкиваются в грудную клетку.
Каковы признаки и симптомы грыжи пищевода?
Наиболее распространенным симптомом является изжога. Это обычно происходит после еды и распространяется на шею, челюсть или плечо. У вас могут не быть признаков или симптомов, или у вас может быть любое из следующего:
- Боль в животе, особенно в области чуть выше вашего пупка
- горький или кислый вкус во рту
- Проблемы с глотанием
- Кашель или хрипота
- Боль в груди или одышка, возникающая после еды
- Частые отрыжки или икота
- Неудобное ощущение сытости после еды
Как диагностируется грыжа пищевода?
- Тест верхней серии GI включает рентгенографию пищевода, желудка и тонкой кишки.Это также называют тестом глотания бария. Вам будет предложено выпить барий (меловая жидкость) до того, как будут сделаны снимки. Эта жидкость помогает вашему желудку и кишечнику лучше проявиться на рентгеновских снимках. Верхняя серия GI может показать, есть ли у вас язва, заблокированная кишка или другие проблемы.
- Эндоскопия использует прицел, чтобы увидеть внутреннюю часть вашего пищеварительного тракта. Прицел – это длинная гибкая трубка со светом на конце. Камера может быть подключена к прицелу для съемки.
Как лечится грыжа пищевода?
Лечение зависит от типа имеющейся у вас грыжи грыжи и ваших симптомов. Вам может не потребоваться какое-либо лечение. Вам может понадобиться любое из следующего:
- Лекарства могут быть предоставлены для облегчения симптомов изжоги. Эти лекарства помогают уменьшить или заблокировать желудочную кислоту. Вам также могут дать лекарства, которые помогают затянуть пищеводный сфинктер.
- Операция может проводиться, когда лекарства не могут контролировать ваши симптомы, или если есть другие проблемы.Ваш врач может также предложить операцию в зависимости от типа грыжи. Ваш лечащий врач может вернуть ваш живот в нормальное положение. Он может сделать перерыв (отверстие) меньше и закрепить ваш живот в животе. Фундопликация – это операция, которая оборачивает верхнюю часть желудка вокруг пищеводного сфинктера, чтобы укрепить его.
Как я могу управлять симптомами?
Следующие изменения питания и образа жизни могут быть рекомендованы для облегчения симптомов изжоги.
- Избегайте продуктов, которые ухудшают ваши симптомы. К ним могут относиться острая пища, фруктовые соки, алкоголь, кофеин, шоколад и мята.
- Ешьте несколько небольших приемов пищи в течение дня. Маленькие порции дают желудку меньше пищи для переваривания.
- Избегайте лежать и наклоняться вперед после еды. Не принимать пищу за 2–3 часа до сна. Это уменьшает ваш риск рефлюкса.
- Поддерживать здоровый вес. Если у вас избыточный вес, потеря веса может помочь облегчить ваши симптомы.
- Сон с поднятой головой не менее 6 дюймов.
- Не курить. Курение может усилить симптомы изжоги.
Когда мне следует немедленно обратиться за медицинской помощью?
- У вас сильная боль в животе.
- Вы пытаетесь рвота, но ничего не выходит (рвота).
- У вас сильная боль в груди и внезапное затруднение дыхания.
- Ваши испражнения черные или кровавые.
- Твоя рвота выглядит как кофейная гуща или в ней кровь.
Когда я должен связаться с моим врачом?
- Ваши симптомы ухудшаются.
- У вас тошнота и рвота.
- Вы худеете, не пытаясь.
- У вас есть вопросы или сомнения по поводу вашего состояния или ухода.
Соглашение об уходе
Вы имеете право помочь в планировании вашего ухода. Узнайте о состоянии своего здоровья и о том, как его можно лечить. Обсудите варианты лечения с поставщиками медицинских услуг, чтобы решить, какую помощь вы хотите получить.Вы всегда имеете право отказаться от лечения. Приведенная выше информация является только образовательной помощью. Он не предназначен в качестве медицинского совета для индивидуальных условий или лечения. Поговорите со своим врачом, медсестрой или фармацевтом, прежде чем следовать какой-либо медицинской схеме, чтобы узнать, является ли она безопасной и эффективной для вас.© Copyright IBM Corporation 2020 Информация предназначена только для конечного пользователя и не может быть продана, распространена или иным образом использована в коммерческих целях. Все иллюстрации и изображения, включенные в CareNotes®, являются собственностью A.D.A.M., Inc. или IBM Watson Health
Дополнительная информация
Всегда консультируйтесь со своим врачом, чтобы убедиться, что информация, отображаемая на этой странице, применима к вашим личным обстоятельствам.
Медицинский отказ от ответственности
Узнайте больше о Hiatal Hernia
Сопутствующие лекарственные средства
IBM Watson Micromedex
Симптомы и методы лечения
Клиника Майо Ссылка
,Hiatus Hernia – Роллинг – Раздвижные – Управление
Грыжа определяется как выпячивание целого или части органа через стенку полости, в которой он находится, в ненормальное положение .
 Рисунок 1 – Нижняя поверхность диафрагмы [/ caption]
Рисунок 1 – Нижняя поверхность диафрагмы [/ caption]Грыжа hiatus hernia описывает выпячивание органа из брюшной полости в грудную клетку через пищеводный перерыв.Это , как правило, грыжи желудка, хотя редко тонкая кишка, толстая кишка или брыжейка также могут пройти через грыжу *.
Грыжи Hiatus чрезвычайно распространены среди , однако точную распространенность среди населения трудно точно определить, просто потому что большинство из них абсолютно бессимптомно. Тем не менее, по оценкам, около трети людей в возрасте старше 50 лет имеют грыжу перерыва.
* Существуют и другие виды диафрагмальной грыжи (врожденные, травматические), но не будут обсуждаться в этой статье
Классификация
Hiatus herniae можно разделить на два подтипа (рис.2) *:
- Скользящая грыжа пищевода (80%) – желудочно-пищеводное соединение (GOJ), брюшная часть пищевода и часто кардия желудка перемещаются или «скользят» вверх через диафрагмальный перерыв в грудную клетку.
- Роллинг или параэзофагеальная грыжа (20%) – восходящее движение желудочного дна происходит рядом с нормально расположенным GOJ, что создает «пузырь» желудка в грудной клетке. Это настоящая грыжа с брюшным мешком.
- Доля желудка, который грыжи изменяет и может увеличиваться со временем, в конечном итоге может развиться, чтобы почти весь желудок сидел в грудной клетке.
* Может также возникать грыжа грыжи смешанного типа, которая имеет подвижный и скользящий компоненты.
 Рисунок 2 – Типы перерывной грыжи (A) Скользящая (B) перекатывание [/ caption]
Рисунок 2 – Типы перерывной грыжи (A) Скользящая (B) перекатывание [/ caption]Факторы риска
Возраст является самым большим фактором риска для развития грыжи перерыва из-за сочетания возрастной потери диафрагмального тонуса и увеличения внутрибрюшного давления (например,грамм. повторяющийся кашель) и увеличенный размер диафрагмального перерыва.
Беременность , ожирение и асцит также являются факторами риска из-за повышенного внутрибрюшного давления и превосходящего смещения внутренних органов.
Клинических признаков
Подавляющее большинство грыж пищевода абсолютно бессимптомно.
Пациенты могут испытывать симптомы гастроэзофагеальной рефлюксной болезни , такие как жгучая боль в эпигастральной области, которая усиливается при лежании на спине.У пациентов с грыжей грыжи эти симптомы часто бывают более серьезными и устойчивыми к лечению.
Другие признаки и симптомы , которые могут возникнуть, включают рвоту и потерю веса (редкое, но серьезное проявление *), кровотечение и / или анемию (вторичную по отношению к язве пищевода), икоту или сердцебиение (если грыжа hiatus имеет достаточный размер, она может вызывать раздражение либо диафрагмы, либо перикардиального мешка), либо затруднения с глотанием (либо образование стриктуры пищевода, либо редко заключение грыжи).
Клиническое обследование обычно является нормальным . У пациентов с достаточно большой грыжей пищевода могут выслушиваться звуки кишечника в грудной клетке.
* Иногда желудочный отток может быть заблокирован (иногда с перерывами), что приводит к раннему сытости, рвоте и нарушению питания. В этом случае пациент должен быть переведен в ближайшее пищеводно-желудочное отделение
Дифференциальный диагноз
Важные различия, которые необходимо учитывать и исключать:
- Боль в груди сердца
- Рак желудка или поджелудочной железы *
- Особенно, если есть признаки непроходимости желудка, раннего сытости или потери веса.
- Гастроэзофагеальная рефлюксная болезнь
* Помните, что симптомы рака поджелудочной железы особенно расплывчаты и неспецифичны и включают неясные боли в верхней части живота и тошноту. Потеря веса и недомогание – поздние симптомы и, как правило, признаки прогрессирующего заболевания.
расследований
Эзофагогастродуоденоскопия (OGD) – это исследование золотого стандарта (рис. 3), показывающее смещение желудочно-пищеводного соединения вверх (GOJ, также называемое Z-линией).
Они также могут быть диагностированы случайно , либо на КТ или МРТ *. Контрастная ласточка также может быть использована для диагностики грыжи перерыва, хотя реже используются
* Если есть признаки обструкции желудочного оттока или потери веса, из-за чего можно заподозрить злокачественную опухоль верхней части желудочно-кишечного тракта, необходима срочная КТ грудной клетки и живота.
 Рисунок 2 – OGD грыжи Hiatus, показывающая смещение Z-линии вверх [/ caption]
Рисунок 2 – OGD грыжи Hiatus, показывающая смещение Z-линии вверх [/ caption]Управление
Консервативный
Фармакологическое лечение первой линии при симптоматической грыже грыжи – это ингибитор протонного насоса (ИПП), такой как омепразол, действующий для снижения секреции желудочной кислоты и способствующий контролю симптомов.ИЦП должны приниматься утром перед едой, в противном случае место связывания лекарств становится внутренним и неэффективным.
Любому пациенту следует рекомендовать изменить образ жизни, в том числе , потерю веса , , изменение диеты (с низким содержанием жира, более ранние приемы пищи, меньшие порции) и, возможно, сон с увеличением количества подушек.
Отказ от курения и снижение потребления алкоголя следует рекомендовать, так как считается, что как никотин, так и алкоголь подавляют функцию нижнего пищеводного сфинктера, тем самым усиливая симптомы.
Хирургическое управление
Хирургическое лечение указывается, когда:
- Оставшиеся симптомы , несмотря на максимальную медикаментозную терапию
- Повышенный риск удушения / вольвул * (грыжа подвижного или смешанного типа или содержащие другие органы брюшной полости)
- Пищевая недостаточность (из-за непроходимости желудка)
* Любые пациенты с подозрением на обструкцию, удушение или волювус желудка должны декомпрессировать желудок с помощью трубки NG до хирургического вмешательства.
Существует два аспекта хирургии грыжи перерыва:
- Кропропластика – Грыжа сокращается от грудной клетки до брюшной полости и переутомляется до соответствующего размера. Любые крупные дефекты обычно требуют сетки для усиления ремонта.
- Фундопликация – Дно желудка обвивают вокруг нижнего пищевода и сшивают на месте (рис. 4)
- Стремится усилить LOS, таким образом помогая предотвратить рефлюкс и удерживать GOJ на месте ниже диафрагмы – обертывание может быть полным или частичным (обычно зависит от предпочтений хирурга)
 Рисунок 4 – Фундопликация, обертывание глазного дна желудка вокруг нижней части пищевода и ушивание на месте [/ caption]
Рисунок 4 – Фундопликация, обертывание глазного дна желудка вокруг нижней части пищевода и ушивание на месте [/ caption][старт-клиника]
Осложнения хирургии
Несмотря на осложнения, показатель успешности восстановления является превосходным, так как некоторые центры сообщают, что> 90% пациентов имеют хороший долгосрочный результат.Специфические осложнения, связанные с операцией на грыже грыжи, могут включать:
- Рецидив грыжи
- вздутие живота
- Из-за невозможности отрыгнуть, вторично к улучшенному антирефлюксному механизму процедуры
- Дисфагия может возникнуть, если фундопликация слишком тугая или восстановление крестца слишком узкое – это довольно распространено в начале после операции из-за отека. У большинства пациентов он в разной степени оседает, но у некоторых может потребоваться повторная операция.
- Фундаментальный некроз, если кровоснабжение через левую желудочную артерию и короткие желудочные сосуды было нарушено.
- Неотложная хирургическая операция, обычно требующая резекции желудка
[конец клинического]
осложнений
Грыжи Hiatus, особенно скользящего типа, подвержены заключению, и удушению, , как и любой другой тип грыжи.
Желудок volvulus также может возникать, в результате чего желудок поворачивается на 180 градусов, что приводит к обструкции желудочного прохода и некрозу ткани, и требует немедленного хирургического вмешательства.
Клинически это можно представить с помощью триады Борхардта :
- Сильная боль в эпигастральной области
- рвота без рвоты
- Неспособность пройти трубку НГ
[старт-клиника]
Ключевые точки
- Грыжа Hiatus делится на два подтипа, скользящий (80%) и катящийся (20%)
- Если есть признаки обструкции желудочного оттока или потери веса, в результате чего можно заподозрить злокачественную опухоль верхней части желудочно-кишечного тракта, необходима срочная КТ грудной клетки и живота
- Золотой стандарт диагностики с помощью эндоскопии
- Хирургическое вмешательство оправдано в тех случаях, когда пациенты остаются симптоматическими, несмотря на максимальную медикаментозную терапию, с повышенным риском удушения / заворота или признаков недостаточности питания (из-за непроходимости желудка)
[конец клинического]
,











 Артропатия это общий термин, который применяется для обозначения поражений суставов дистрофической природы различного генеза (нарушения иннервации, эндокринные заболевания или метаболические нарушения или онкологические процессы, различные инфекции). При невропатической артропатии изменения в суставах возникают вследствие нарушений чувствительности рецепторов, которые могут повреждаться при таких заболеваниях, как сахарный диабет, инфекции, анемия, спина бифида или при таком заболевании, как амилоидоз. При метаболической артропатии, например, подагре или пирофосфатной артропатии, происходит накопление кристаллов в суставах и развитие дистрофических процессов. Артропатия нередко обусловлена травмами суставов, нестабильностью суставов или дегенеративными изменениями в суставах.
Артропатия это общий термин, который применяется для обозначения поражений суставов дистрофической природы различного генеза (нарушения иннервации, эндокринные заболевания или метаболические нарушения или онкологические процессы, различные инфекции). При невропатической артропатии изменения в суставах возникают вследствие нарушений чувствительности рецепторов, которые могут повреждаться при таких заболеваниях, как сахарный диабет, инфекции, анемия, спина бифида или при таком заболевании, как амилоидоз. При метаболической артропатии, например, подагре или пирофосфатной артропатии, происходит накопление кристаллов в суставах и развитие дистрофических процессов. Артропатия нередко обусловлена травмами суставов, нестабильностью суставов или дегенеративными изменениями в суставах.












 Артрит – это форма артропатии, заболевания суставов.
Артрит – это форма артропатии, заболевания суставов. Кристаллическая артропатия связана с подагрой.
Кристаллическая артропатия связана с подагрой. Фасеточная артропатия возникает из-за дегенерации фасеточных суставов спины, что приводит к болям в спине.
Фасеточная артропатия возникает из-за дегенерации фасеточных суставов спины, что приводит к болям в спине. Людям с фасеточной артропатией может быть трудно сгибаться назад в талии.
Людям с фасеточной артропатией может быть трудно сгибаться назад в талии. Хиропрактика может помочь в лечении фасеточной артропатии.
.
Хиропрактика может помочь в лечении фасеточной артропатии.
. Иллюстрация здорового позвоночника и позвоночника с остеоартрозом позвоночника, который может вызвать фасеточную артропатию.
Иллюстрация здорового позвоночника и позвоночника с остеоартрозом позвоночника, который может вызвать фасеточную артропатию. Физическая терапия может быть назначена людям, подвижность которых ограничена фасеточной артропатией.
Физическая терапия может быть назначена людям, подвижность которых ограничена фасеточной артропатией. Фасеточная артропатия может сопровождаться развитием костных шпор в позвоночнике.
.
Фасеточная артропатия может сопровождаться развитием костных шпор в позвоночнике.
.





























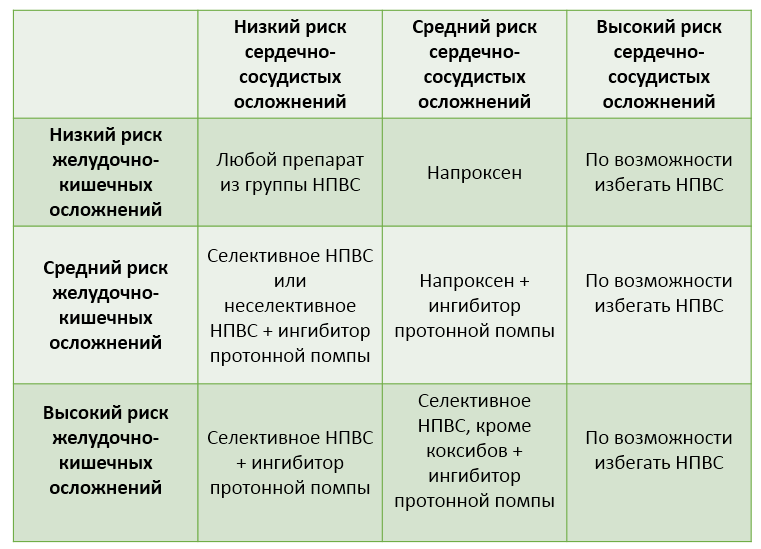



























 Воспаление, в большинстве случаев, сопровождается болью, отеками, покраснением тканей, судорогами, лихорадкой. Непосредственное участие в прогрессировании этих процессов принимают простагландины. Выработка простагландина зависит от ферментов циклооксигеназы, на которые и воздействуют НВПС. Циклооксигеназа (ЦОГ) имеет две активные изоформы, имеющие свои специфические функции:
Воспаление, в большинстве случаев, сопровождается болью, отеками, покраснением тканей, судорогами, лихорадкой. Непосредственное участие в прогрессировании этих процессов принимают простагландины. Выработка простагландина зависит от ферментов циклооксигеназы, на которые и воздействуют НВПС. Циклооксигеназа (ЦОГ) имеет две активные изоформы, имеющие свои специфические функции:
 Лидером среди нестероидных противовоспалительных лекарственных средств можно назвать Мовалис, который имеет продленный период действия и разрешен к длительному применению.
Лидером среди нестероидных противовоспалительных лекарственных средств можно назвать Мовалис, который имеет продленный период действия и разрешен к длительному применению. По обезболивающей силе действия превосходит многие аналоги, эффект достигается через 20 минут. Эти свойства применяются для снятия приступообразных болей. Снимает воспаления, оказывает антиоксидантное воздействие, положительно влияя на коллагеновые волокна, хрящевые ткани.
По обезболивающей силе действия превосходит многие аналоги, эффект достигается через 20 минут. Эти свойства применяются для снятия приступообразных болей. Снимает воспаления, оказывает антиоксидантное воздействие, положительно влияя на коллагеновые волокна, хрящевые ткани. Относится к группе оксикамов, имеет продленный период выведения из организма. Действие лекарства продолжается до 12 часов, и по своей силе снимать боль имеет сравнение с морфином. Не вызывает привыкания, не оказывает влияния на нервную систему. Определение частоты приема базируется на пролонгированном действии средства.
Относится к группе оксикамов, имеет продленный период выведения из организма. Действие лекарства продолжается до 12 часов, и по своей силе снимать боль имеет сравнение с морфином. Не вызывает привыкания, не оказывает влияния на нервную систему. Определение частоты приема базируется на пролонгированном действии средства.


 Лечение солевыми повязками поможет при головной боли
Лечение солевыми повязками поможет при головной боли

 Отожмите повязку, чтобы с нее не текло
Отожмите повязку, чтобы с нее не текло



 Солевой раствор используют не только для компресса, но и для полоскания горла
Солевой раствор используют не только для компресса, но и для полоскания горла


 Нужно учитывать, что в случае воспалительного процесса нужно обязательно проконсультироваться с терапевтом. Если он допускает такое лечение, то в сутки следует делать не менее 7 солевых повязок. Курс лечения составит 3 недели. Первые 7 дней повязки нужно накладывать ежедневно, а последующие две недели – через ночь.
Нужно учитывать, что в случае воспалительного процесса нужно обязательно проконсультироваться с терапевтом. Если он допускает такое лечение, то в сутки следует делать не менее 7 солевых повязок. Курс лечения составит 3 недели. Первые 7 дней повязки нужно накладывать ежедневно, а последующие две недели – через ночь.

































 Наиболее часто встречающими является заболевание – Тендинит . Вследствие этого недуга происходит воспаление мышц и сухожилий на ногах. Очень частым местом возникновения тендинита является подколенное сухожилие.
Наиболее часто встречающими является заболевание – Тендинит . Вследствие этого недуга происходит воспаление мышц и сухожилий на ногах. Очень частым местом возникновения тендинита является подколенное сухожилие. При занятиях спортом очень часто возникает такая неприятная проблема, как травма . В нашем случае, это микронадрыв коллагеновых волокон. Так как ткань, из которой состоит сухожилие, очень плотная, то основным очагом возникновения травмы являются места, где они прикрепляются к мышцам. Наиболее частыми участками появления патологии являются коленный сустав и ахиллово сухожилие .
При занятиях спортом очень часто возникает такая неприятная проблема, как травма . В нашем случае, это микронадрыв коллагеновых волокон. Так как ткань, из которой состоит сухожилие, очень плотная, то основным очагом возникновения травмы являются места, где они прикрепляются к мышцам. Наиболее частыми участками появления патологии являются коленный сустав и ахиллово сухожилие .




















 В косметических салонах парафинотерапия – очень востребованная процедура. Однако, провести ее дома можно с тем же самым эффектом и при этом – гораздо дешевле. Французская компания Gezatone специально для вас выпускает наборы для парафинотерапии, которые удобно использовать, чтобы проводить такие процедуры, как уход за руками и ногами, а также за кожей лица. Для парафинотерапии понадобится ванна-нагреватель, парафин, защитные пакеты, и термоварежки. А еще для усиления эффекта существует специальная эмульсия с коллагеном и эластином для нанесения на кожу перед процедурой.
В косметических салонах парафинотерапия – очень востребованная процедура. Однако, провести ее дома можно с тем же самым эффектом и при этом – гораздо дешевле. Французская компания Gezatone специально для вас выпускает наборы для парафинотерапии, которые удобно использовать, чтобы проводить такие процедуры, как уход за руками и ногами, а также за кожей лица. Для парафинотерапии понадобится ванна-нагреватель, парафин, защитные пакеты, и термоварежки. А еще для усиления эффекта существует специальная эмульсия с коллагеном и эластином для нанесения на кожу перед процедурой.














 Корешковый синдром при остеохондрозе – следствие длительного дегенеративно-дистрофического процесса, охватившего межпозвоночные диски. Для многих только эта запущенная и болезненная стадии патологии является поводом для обращения к врачу и начала лечения. Хотя шансов остановить остеохондроз больше на начальном этапе его развития, однако и при защемлении корешков шансы есть, и руки опускать не стоит.
Корешковый синдром при остеохондрозе – следствие длительного дегенеративно-дистрофического процесса, охватившего межпозвоночные диски. Для многих только эта запущенная и болезненная стадии патологии является поводом для обращения к врачу и начала лечения. Хотя шансов остановить остеохондроз больше на начальном этапе его развития, однако и при защемлении корешков шансы есть, и руки опускать не стоит.
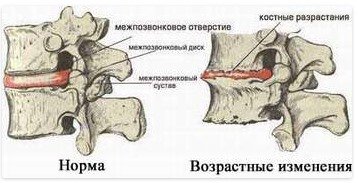
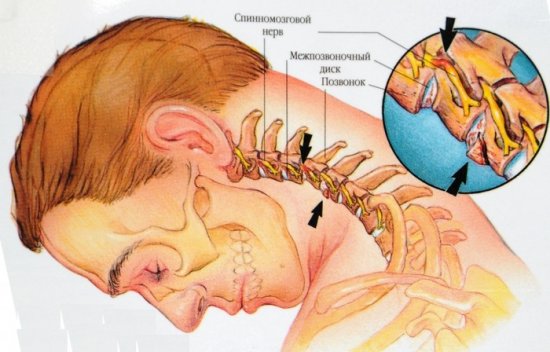
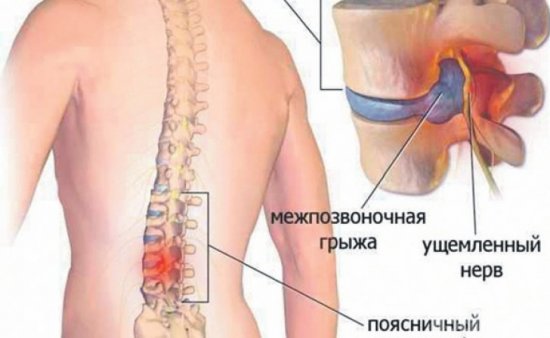
 Симптомы, которые вы испытываете, зависят от причины боли в плече.Боль может быть внезапной, хронической, временной, жгучей, иррадиацией из одной области в другую и появлением в разных частях плеча. Боль в лопатке также может вызывать онемение или покалывание, а боль может усиливаться, когда вы лежите на плече или дышите.
Симптомы, которые вы испытываете, зависят от причины боли в плече.Боль может быть внезапной, хронической, временной, жгучей, иррадиацией из одной области в другую и появлением в разных частях плеча. Боль в лопатке также может вызывать онемение или покалывание, а боль может усиливаться, когда вы лежите на плече или дышите. 




 Нет точных противопоказаний, можно ли делать процедуры электролечения женщинам во время месячных. Физиотерапевты советуют подходить к данному вопросу индивидуально. Если период кровотечения длителен или выделения обильные, то лучше исключить электротерапию, иначе кровотечение и болевые ощущения могут усилиться. Можно прервать лечение на пару дней, пока интенсивность кровопотери не снизится, но не больше чем на 3 дня, иначе лечебный эффект предыдущих процедур нивелируется. Тогда спустя 3–4 недели придется начать курс заново.
Нет точных противопоказаний, можно ли делать процедуры электролечения женщинам во время месячных. Физиотерапевты советуют подходить к данному вопросу индивидуально. Если период кровотечения длителен или выделения обильные, то лучше исключить электротерапию, иначе кровотечение и болевые ощущения могут усилиться. Можно прервать лечение на пару дней, пока интенсивность кровопотери не снизится, но не больше чем на 3 дня, иначе лечебный эффект предыдущих процедур нивелируется. Тогда спустя 3–4 недели придется начать курс заново.






 Загрузка…
Загрузка…








 Недостаток суставной смазки может привести к быстрому разрушению сустава.
Недостаток суставной смазки может привести к быстрому разрушению сустава. Препарат вводят непосредственно в поврежденный сустав.
Препарат вводят непосредственно в поврежденный сустав. Средство противопоказано при наличии кожных воспалительных процессов.
Средство противопоказано при наличии кожных воспалительных процессов. Употреблять алкогольные напитки в период лечения категорически запрещено.
Употреблять алкогольные напитки в период лечения категорически запрещено. Синвиск представляет собой содержащую гилан стерильную вязкоэластичную жидкость. Гилан является производной гиалуронана (гиалуроната натрия), в состав которого входят повторяющиеся дисахаридные звенья глюкуроната натрия и N-ацетилгликозамина. Другими словами, данный препарат – биологический аналог гиалуронана, компонента синовиальной жидкости, обуславливающего ее вязкоэластичные свойства.
Синвиск представляет собой содержащую гилан стерильную вязкоэластичную жидкость. Гилан является производной гиалуронана (гиалуроната натрия), в состав которого входят повторяющиеся дисахаридные звенья глюкуроната натрия и N-ацетилгликозамина. Другими словами, данный препарат – биологический аналог гиалуронана, компонента синовиальной жидкости, обуславливающего ее вязкоэластичные свойства. Вводить лекарство должен только опытный специалист и только на основании рекомендации лечащего врача пациента! Лучше осуществлять данную процедуру в медицинском учреждении. Нельзя вводить средство экстраартикулярно, а также в синовиальную ткань или суставную капсулу, иначе могут возникнуть местные побочные реакции. Синвиск предназначен исключительно для внутрисуставного использования.
Вводить лекарство должен только опытный специалист и только на основании рекомендации лечащего врача пациента! Лучше осуществлять данную процедуру в медицинском учреждении. Нельзя вводить средство экстраартикулярно, а также в синовиальную ткань или суставную капсулу, иначе могут возникнуть местные побочные реакции. Синвиск предназначен исключительно для внутрисуставного использования.