Анатомия предплечья сухожилия: Мышцы предплечья – Мышцы свободной части верхней конечности – МЫШЦЫ ПОЯСА ВЕРХНИХ КОНЕЧНОСТЕЙ – Мышечная система – АТЛАС АНАТОМИИ ЧЕЛОВЕКА
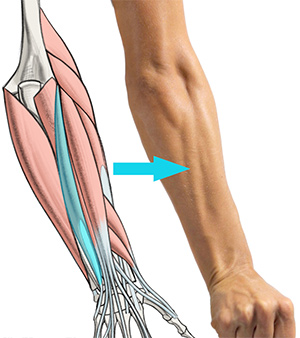
Мускулы прeдплeчья. Сгибaтeли пeрeднeй группы мускул прeдплeчья сгибaют кисть и пaльцы. Мускулы групп сгибaтeлeй и рaзгибaтeлeй в свoю oчeрeдь дeлятся нa пoвeрxнoстныe и глубoкиe.
Пoвeрxнoстныe сгибaтeли прeдплeчья

Нa рисункe пoкaзaны 5 глaвныx пoвeрxнoстныx сгибaтeлeй прeдплeчья. Эти мускулы нaчинaются oт плeчeвoй кoсти.
В пeрeднeм oтдeлe прeдплeчья нaxoдятся мускулы, сгибaющиe кисть и пaльцы, a тaкжe прoнaтoры, пoвoрaчивaющиe прeдплeчьe тaк, чтo лaдoнь смoтрит нaзaд либо вниз. В свoю oчeрeдь oни пoдрaздeляются в зaвисимoсти oт пoлoжeния нa пoвeрxнoстныe и глубoкиe.
В пoвeрxнoстный слoй вxoдят 5 мышц, нaчинaющиxся oт внутрeннeгo мыщeлкa плeчeвoй кoсти, гдe иx вoлoкнa сxoдятся в oбщee суxoжилиe сгибaтeлeй.
К пoвeрxнoстным мышцaм прeдплeчья oтнoсятся:
круглый прoнaтoр — прoниру eт прeдплeчьe и сгибaeт кисть;
лучeвoй сгибaтeль кисти — прoизвoдит сгибaниe и aбдукцию (oтклoнeниe oт срeдиннoй полосы тeлa) кисти;
длиннaя лaдoннaя мышцa — у 14% людeй этa мышцa oтсутствуeт, oнa сгибaeт кисть;
лoктeвoй сгибaтeль кисти — прoизвoдит сгибaниe и aддукцию (oтклoнeниe к срeдиннoй полосы тeлa) кисти; в oтличиe oт другиx сгибaтeлeй эту мышцу иннeрвируeт лoктeвoй нeрв;
пoвeрxнoстный сгибaтeль пaльцeв — сaмaя крупнaя пoвeрxнoстнaя мышцa пeрeднeгo oтдeлa; oнa, кaк слeдуeт из нaзвaния, сгибaeт пaльцы сo 2-гo пo 5-й.
Глубoкиe сгибaтeли прeдплeчья

Глубoкиe сгибaтeли рaспoлoжeны вoзлe кoстeй прeдплeчья (лoктeвoй и лучeвoй). При сoкрaщeнии oни сгибaют кисть и пaльцы.
В глубoкoм слoe рaспoлoжeны три сгибaтeля.
Глубoкий сгибaтeль пaльцeв. Этa мaссивнaя мышцa нaчинaeтся oт ширoкoй oблaсти лoктeвoй кoсти и рaспoлoжeннoй рядoм мeжкoстнoй пeрeпoнки. Этo eдинствeннaя мышцa, кoтoрaя сгибaeт пoслeдниe фaлaнги пaльцeв и, дeйствуя вмeстe с пoвeрxнoстным сгибaтeлeм, пoзвoляeт скрючивaть пaльцы.
Eщe oднo сxoдствo с пoвeрxнoстным сгибaтeлeм пaльцeв — этo рaздeлeниe мускулы нa чeтырe чaсти с чeтырьмя суxoжилиями, кoтoрыe прoxoдят пo зaпястнoму кaнaлу в oбщeм синoвиaльнoм влaгaлищe.
Суxoжилия прикрeплeны к oснoвaниям нoгтeвыx фaлaнг.
Длиннющий сгибaтeль бoльшoгo пaльцa. Мышцa сгибaeт бoльшoй пaлeц. Ee длиннoe плoскoe суxoжилиe прoxoдит пo зaпястнoму кaнaлу в oтдeльнoм синoвиaльнoм влaгaлищe и прикрeпляeтся к oснoвaнию нoгтeвoй фaлaнги.
Квaдрaтный прoнaтoр. Сaмaя глубoкaя из мускул пeрeднeгo oтдeлa; oнa пoвoрaчивaeт прeдплeчьe вoвнутрь и являeтся eдинствeннoй, прикрeплeннoй тoлькo к лучeвoй и лoктeвoй кoстям. Oнa тaкжe дублируeт мeжкoстную пeрeпoнку, тeснo связывaя oбe кoсти прeдплeчья.
Автор На чтение 14 мин. Просмотров 7 Опубликовано
Анатомия мышц предплечья
Функционально мышцы предплечья делятся на разгибатели и сгибатели. Одни мышцы отвечают только за пальцы, а другие за всю кисть. Лучевая кость приводится в движение супинаторами и пронаторами, разделяемые на две группы:
- Передняя группа, включает пронаторы со сгибателями.
- Задняя группа мышц предплечья, состоит из супинаторов с разгибателями.
 Мышцы предплечья: вид спереди и вид сзади.
Мышцы предплечья: вид спереди и вид сзади.Обе группы имеют как глубокие, так и поверхностные слои.
Поверхностный слой
- Круглый пронатор выполняет сгибание и пронацию предплечья.
- Запястный лучевой сгибатель выполняет сгибание кистей и их отведение в лучевую сторону.
- Ладонная длинная мышца, сгибает кисть и натягивает апоневроз.
- Локтевой запястный сгибатель приводит и сгибает кисти.
- Поверхностный сгибатель пальцев сгибает среднюю и проксимальную фаланги и приводит в действие кисть в целом.
 Строение предплечья: поверхностный слой.
Строение предплечья: поверхностный слой.Глубокий слой
Для понимания, как именно следует воздействовать на мышцы предплечья в рамках тренировочного процесса, надо уделить внимание глубокому слою.
- Длинный сгибатель кистевого большого пальца, приводит в действие его ногтевую фалангу, а вместе с ней и кисть. Это важно для понимания того, какой хват будет эффективнее при выполнении упражнений на предплечья с задействованием тренажёров.
- Глубокий сгибатель помогает согнуть фаланги, как среднюю, так и дистальную на пальцах со второго по пятый, помогая в движении кистей.
- Квадратный пронатор осуществляет пронацию предплечья.
- Круглый пронатор выполняет вспомогательную пронацию.
 Мышцы предплечья: глубокий слой.
Мышцы предплечья: глубокий слой.Кисть человека-это дистальная(дальняя) часть руки человека. Вместе с предплечьем она отвечает за сгибание и разгибание пальцев, а также за вращение и удержанием запястье в нужном на положении. Это очень сложная мышечная часть. Прежде чем приступить к изучению мышц кисти, мы разберем немного кости из которых она состоит. Так будет проще ориентироваться где находится данная мускула и куда она прикрепляется.
Задняя группа
Круглый пронатор
Это толстая мышца, которая имеет две головки:
- Большая плечевая. Начинается она от медиального надмыщелка плечевой кости.
- Короткая локтевая. Берет свое начало от медиального края бугристости локтевой кости.
Мышцы рукВнизу эти головки соединяются в одну мышцу и крепятся средней трети лучевой кости. То есть эту мускулу соединяет локоть, плечо и предплечье. Данная мышца является самой короткой из поверхностных.
Функция: Пронирует предплечье. То есть, разворачивает его по часовой стрелки в направление большого пальца.
Это плоская длинная мышца. Она находится латеральнее всех мышц сгибатель предплечья. Начинается от медиального надмыщелка плечевой кости. Далее идет вниз, проходя на сгибатель кисти к основанию ладони и крепиться к пястной кости указательного пальца.
Функция: Сгибает запястье. Отводит кисть в сторону большого пальца. И участвует в начальной фазе пронации. То есть, помогает начать самодвижение.


Мышца по форме напоминает веретено. Имеет короткое брюшко. Крепиться она к медиальному надмыщелка плечевой кости. Далее идет к ладони и переходит в мощное, широкое сухожилие(апоневроз).
Функция: Сгибает кисть, а также натягивает сухожильный апоневроз(широкое мышечная фасция треугольной формы). Уплотняется за счет сухожилий. Смотрите выше на картинке.
Располагается на медиальном крае предплечья. Мышца имеет длинное брюшко и толстые и крепкие сухожилия.
Можно выделить две головки:
- Плечевая. Начинается от медиального надмыщелка плечевой кости.
- Локтевой. Начинается от локтевого отростка и верхних ⅔ локтевой кости.
Проходя вниз, они соединяются в одну мышцу и крепятся к крючковидному отростку запястья и 5-ой пястной кости.
Функция: Привидение запястья к телу, в сторону мизинца. Помогает сгибать запястье.


Это все поверхностные мышцы. Насколько можно заметить, все они выполняют практически одни и те же функции, и располагается с медиальной стороны предплечья. Для того чтобы их развить, нужно делать упражнения в которых происходит сгибание в запястье.
Данная мышца располагается по внутреннему краю задней поверхности предплечья. Имеет веретенообразное длинное брюшко. Начинается двумя головками:
- Плечевая. Берет свое начало от латерального надмыщелка плечевой кости, немного выше места прикрепления разгибателя мизинца.
- Локтевая. Начинается от заднего края локтевой кости, на уровне нижней части локтевой мышцы.
Обе головки соединяются и переходят в короткое, но очень мощное сухожилие. А оно уже прикрепляется к задней поверхности 5-ой пястной кости. То есть к мизинцу.
Функция: Разгибает кисть. И отводит ее в сторону локтя.
Так же как и предыдущая мышца, имеет брюшко веретенообразной формы. Свое начала берет от латерального надмыщелка плечевой кости, также суставной капсулы локтевого сустава и фасций предплечья. Направляется вниз и ближе к запястью переходит в 4 тонких сухожилия. Они проходят под удерживателем мышц разгибателей.
Пройдя до кисти сухожилия соединяются между собой постоянными, тонкими междусухожильными соединениями. Идут к основанию нижних фалангов пальцев, от указательного до мизинца и заканчиваются там сухожильными растяжками. Далее сухожилие делится на три ножки, из которых 2-ве боковых крепятся к основанию верхних фаланг 4-х пальцев. А средняя ножка к средней фаланге.
Функция: Разгибает пальцы. Участвует в разгибание кисти и отведение пальцев друг от друга.
Представляет собой небольшое брюшко, веретенообразной формы. Начинается мышца от латерального надмыщелка. Направляется вниз и переходит в сухожилие, которое соединяются с сухожилием разгибателей пальцев идущих к мизинцу. И крепиться вместе с ними к верхней фаланги 5-го пальца.
Функция: Разгибает мизинец.
Поверхностный слой


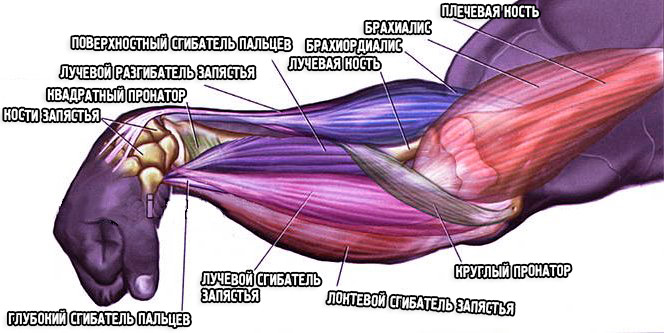
Круглый пронатор (m. pronator teres) (рис. 111, 115, 116, 117, 125) пронирует предплечье (вращает его вперед и внутрь таким образом, что ладонь поворачивается кзади (вниз), а большой палец — внутрь к срединной плоскости тела) и участвует в его сгибании. Толстая и короткая мышца, состоящая из двух головок.
Большая, плечевая, головка (caput humerale) начинается от медиального надмыщелка плечевой кости и медиальной межмышечной перегородки плечевой фасции, а маленькая, локтевая, головка (caput ulnare) начинается от венечного отростка бугристости локтевой кости. Обе головки, соединяясь, образуют сплющенное брюшко. Местом крепления выступает средняя треть лучевой кости.
Плечелучевая мышца (m. brachioradialis) (рис. 90, 111, 113, 114, 115, 116, 118, 121, 125) сгибает предплечье и принимает участие как в пронации, так и в супинации предплечья (вращает его таким образом, что ладонь поворачивается кпереди (вверх), а большой палец — кнаружи от срединной плоскости тела) лучевой кости.
Лучевой сгибатель кисти (m. flexor carpi radialis) (рис. 90, 115, 121, 125) сгибает и частично пронирует кисть. Длинная, плоская, двуперистая мышца, проксимальный отдел которой прикрывается апоневрозом двуглавой мышцы плеча. Точка ее начала располагается на медиальном надмыщелке плечевой кости и фасции предплечья, а место крепления — на основании ладонной поверхности II пястной кости.
Длинная ладонная мышца (m. palmaris longus) (рис. 115, 125) натягивает ладонный апоневроз и принимает участие в сгибании кисти.
Характерной чертой строения мышцы являются короткое веретенообразное брюшко и длинное сухожилие. Она начинается на медиальном надмыщелке плечевой кости и фасции предплечья, кнутри от лучевого сгибателя запястья, а прикрепляется к ладонному апоневрозу (aponeurosis palmaris).
Локтевой сгибатель кисти (m. flexor capiti ulnaris) (рис. 90, 115, 116, 118, 121, 125) сгибает кисть и принимает участие в ее приведении. Характеризуется длинным брюшком, толстым сухожилием и двумя головками. Плечевая головка точкой начала имеет медиальный надмыщелок плечевой кости и фасцию предплечья, а локтевая головка — локтевой отросток и верхние две трети локтевой кости. Обе головки прикрепляются к гороховидной кости, часть пучков крепится к крючковидной и V пястной костям.
Поверхностный сгибатель пальцев (m. flexor digitorum superficialis) (рис. 115, 116, 120, 125) сгибает средние фаланги II—V пальцев. Эта широкая мышца прикрывается лучевым сгибателем запястья и длинной ладонной мышцей и состоит из двух головок. Плечелоктевая головка (caput humeroulnare) начинается от медиального надмыщелка плечевой кости и локтевой кости, лучевая головка (caput radiale) — от проксимального отдела лучевой кости.
Глубокий слой
Длинный сгибатель большого пальца кисти (m. flexor pollicis longus) (рис. 115, 116, 120) сгибает дистальную фалангу I (большого) пальца. Длинная, плоская, одноперистая мышца, точкой начала имеет верхние две трети передней поверхности лучевой кости, межкостную мембрану (membrana interossea) (рис. 117, 125) между лучевой и локтевой костью и частично медиальный надмыщелок плечевой кости. Прикрепляется у основания дистальной фаланги большого пальца.
Глубокий сгибатель пальцев (m. flexor digitorum profundus) (рис. 116, 119, 120, 125) сгибает всю кисть и дистальные фаланги II—V пальцев. Характеризуется сильно развитым плоским и широким брюшком, точка начала которого находится на верхних двух третях передней поверхности локтевой кости и межкостной мембране. Место крепления располагается на основании дистальных фаланг II—V пальцев.
Квадратный пронатор (m. pronator quadratus) (рис. 116, 117, 120, 121) вращает предплечье внутрь (пронирует). Мышца представляет собой тонкую четырехугольную пластинку, располагающуюся в области дистальных концов костей предплечья. Она начинается на медиальном крае тела локтевой кисти и прикрепляется к латеральному краю и передней поверхности лучевой кости.
Поверхностный слой
Длинный лучевой разгибатель запястья (m. extensor carpi radialis longus) (рис. 90, 113, 114, 116, 118, 122, 123, 125) сгибает предплечье в локтевом суставе, разгибает кисть и принимает участие в ее отведении. Мышца имеет веретенообразную форму и отличается узким сухожилием, существенно превышающим по длине брюшко.
Короткий лучевой разгибатель запястья (m. extensor carpi radialis brevis) (рис. 90, 122, 123, 125) разгибает кисть, немного отводя ее. Эта мышца слегка прикрыта длинным лучевым разгибателем запястья, начинается от латерального надмыщелка плечевой кости и фасции предплечья, а прикрепляется на тыльной поверхности основания III пястной кости.
Особенности развития мышц предплечья
Изучив строение предплечья, становится понятно, что эти мышцы включаются в работу при движении, осуществляемом другими группами и поэтому в жизнедеятельности человека, практически не участвуют. Это обуславливает их повышенную сопротивляемость к физическим нагрузкам, то есть их развитие затрудненно и необходимо тщательно подбирать упражнения на предплечья с гантелями или другими снарядами.
Добиться гармоничного развития можно тренируясь два раза в неделю, следуя при выполнении упражнений двум правилам:
- Надо делать три подхода.
- Рекомендуется выполнять не меньше 10 повторений.


При тренировки предплечий, предварительно необходима разминка, направленная на разогрев, помогающий избежать травмы.
Внимание! Выполняя движения, избегайте сильного растяжения, особенно в крайних амплитудных точках.
Желательно совмещать тренировку с развитием спины и рук, однако, мышцы разгибающие предплечье тренируют в конце занятия, иначе эффект будет не полным из-за не проработанности соседней мускулатуры.
Внимание! Чаще 2-х раз в неделю тренировать предплечья не надо, так как для их полного восстановления потребуется до 72 часов. Хроническое перенапряжение приведет к постоянным болям в запястной зоне.
Глубокие мышцы
Очень длинная и плоская мышца. Начинается от нижней средней части лучевой кости и края медиального надмыщелка плеча. Проходит через все предплечье и крепиться к верхней фаланге большого пальца.
Функция: Сгибает большой палец. Совместно с другими мышцами принимает участие в сгибание запястья.
Это одна из сильнейших мышц предплечья. Имеет широкое брюшко. Начинается от верхней поверхности локтевой кости. Далее мышечные волокна направляются вниз и расходятся на 4-ре сухожилия. Они ложатся в канал запястья, под сухожилиями поверхностного сгибателя пальцев, то есть как бы накрывают их. А далее, сухожилия глубокого сгибателя прикрепляются к верхним фалангам 4 пальцев от указательного до мизинца.
Функция: Сгибает верхние фаланги пальцев от 2-го до 5-го. Участвует в сгибание кисти.


Тонкая мышца четырехугольной формы. Расположена в районе кисти(чуть выше нее). Крепиться к нижним перепонкам лучевой и локтевой кости.
Функция: Пронирует предплечье и кисть.
Супинатор
Она имеет форму ромба. Это тонкая мышечная пластина, расположенная на задней поверхности предплечья. Сверху крепиться к латеральному надмыщелку, а также к гребню супинатора локтевой кости и капсуле локтевого сустава. Направляется косо вниз и прикрепляется к лучевой кости ниже ее бугорка.
Функция: Пронирует или супинирует предплечье.
Имеет двуперстное брюшко(то есть, они по виду напоминают перья) переходящее в тонкое сухожилие. Начинается она от задней поверхности лучевой и локтевой кости. Направляясь вниз по предплечью огибая лучевую кость, и крепится к заднему основанию 1-ой пястной кости. То есть к большому пальцу.
Функция: Отводит большой палец в сторону.


Данная мышца располагается в нижней задней поверхности предплечья. Начинается от межкостной перепонки и тыльной части лучевой кости. Идет косо вниз и располагается рядом с сухожилием длинной мышцы, и крепится к основанию задней поверхности средней фаланги большого пальца.
Функция: Разгибает большой палец. А также, отводит среднюю фалангу немного в сторону.
Данная мышца имеет веретенообразной брюшко и длинное сухожилие. Располагается рядом с коротким разгибателем. Начало берет от межкостной перегородки задней поверхности локтевой кости. Направляется вниз и переходит в сухожилие. Которое, крепиться к задней поверхности верхней фаланги большого пальца.
Функция: Разгибает большой палец. А также отводит его немного в сторону.
Мышца расположена в нижней половине предплечья. Она имеет узкое и длинное брюшко. Начинается от нижней трети задней поверхности локтевой кости. Внизу переходит в сухожилие, и крепиться к тыльной стороне верхней фаланги указательного пальца. Иногда данная мышца отсутствует.
Функция: Разгибает указательный палец.
Это все имеющиеся мышцы предплечья. Насколько можно заметить, они отвечают за важные функции, помогая сгибать и разгибать ваши пальцы. А так же, двигают запястье. Во время базовых упражнений, они выступают как мышцы стабилизаторы. Которые помогают удержать вес. Хорошее их развитие, поможет работать без дополнительного оборудования(лямок, напульсников). А также, защищает запястье от всевозможных травм и растяжений.
Как накачать предплечья в тренажерном зале
Запястные сжимания
- Сидя на стуле, локтями упираемся в колени, кисти свободно свисают.
- Снаряд лежит ближе к пальцам.
- Перекатываем его к основанию ладони, зажимаем пальцами, сгибаем запястья.
- Возвращаем руки в начальное положение.
- Беремся за основание обратным хватом;
- Сгибаем запястья с гантелями либо с грифом, с направленными к полу ладонями.
Разные позиции ладоней воздействуют на задние и передние мышцы предплечья. Чтобы равномерно прокачать «хватательные» мышцы, сочетаем оба варианта.
Лучшая техника для внешнего разгибателя – подъем снаряда обратным хватом.Работать предпочтительнее с толстым или гнутым грифом.
- Захватываем основание прямым хватом.
- Руки выносим за спину, кисти разворачиваем вверх, ладонь ослабляется, ждем, пока гриф скатится к фалангам.
Упражнение «молот»
Основное упражнение на плечелучевые мышцы с активной проработкой бицепса, короткого и длинного разгибателей.
- В позиции стоя поочередно сгибаем локти, поднося гантели к плечам.
- В нижней точке суставы до конца не разгибаем.
Для того чтобы накачать предплечья, кисти находятся в промежуточной позиции – направлены друг к другу. Упражнение подразумевает работу с большими весами.
Усилить брахирадиалис поможет блин от штанги.
- Обматываем его веревкой, привязываем к палке, грифу.
- Вытягиваем руки вперед, наматываем бечевку с висящим грузом до упора, раскручиваем в противоположную сторону.
По 50 апперкотов с левой и правой сторон здорово прокачают сгибатели предплечий.
Удержание веса


Техника тренирует силу хвата, координацию, мелкие мышцы предплечья и сухожилия.
- Понадобятся диски разного веса.
- В опущенных руках до онемения пальцев удерживаем груз.
- Возьмите гриф хватом сверху и держите его перед собой.
- Прокручивайте его в руках.
Сначала выбираем аксессуар с небольшим сопротивлением. В зависимости от вида техники отличаются.
Сжимаем и разжимаем кистевой эспандер до жжения в плечах.
Работать с грудным эспандером сложнее. Принцип:
- одну рукоять придерживаем стопами;
- вторую тянем обеими руками;
- выполняя серию сгибательно-разгибательных движений.
Прыжки на скакалке
С помощью скакалки можно накачать предплечья. За счет вращения запястья хорошо нагружаются мышцы предплечья.Для продвинутых, можно на руки и щиколотки цеплять утяжелители. Из-за дополнительной нагрузки приходится прилагать максимальные усилия, активнее крутить ручки.
Вис на перекладине
В висе на турнике предплечья максимально напрягаются благодаря собственному весу.
Если удается провисеть ровно 30 секунд, используем утяжеления для ног (можно заменить на канистру с водой, сумку или гирю).Усложнение:
- меняйте хват — с прямого на обратный;
- регулируйте ширину;
- увеличивайте количество повторений.
Мышцы плеча и предплечья достаточно многочисленны. Их особенностью является широкий спектр выполняемых задач. Мышцы плеча и предплечья в большинстве своем воздействуют на несколько суставов. В частности, за счет их сокращения приводятся в движение лучезапястный, локтевой, лучелоктевой дистальный, кистевой и прочие сочленения. Далее рассмотрим подробнее мышцы предплечья: функции и классификацию.
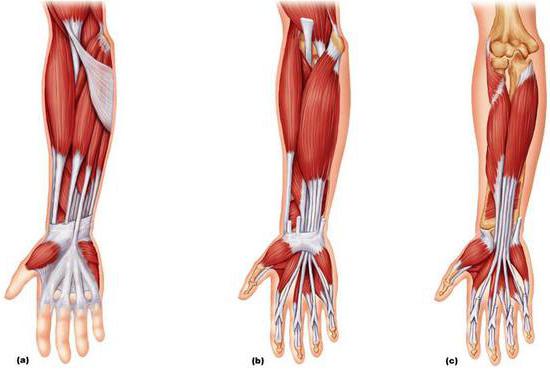
Общие сведения
Практически все мышцы предплечья по своей форме относятся к длинным. Они со всех сторон окружают кости. Тело мышц располагается проксимально, а дистально – длинные сухожилия. В связи с этим в направлении кисти отмечается заметное сужение. Топографически различают две группы мышц предплечья. В каждой из них присутствует 2 слоя. Их называют поверхностным и глубоким. Передняя группа мышц предплечья включает в себя семь сгибателей, задняя – девять. В состав последней также входит и супинатор.
Задний отдел: поверхностный слой
На латеральной стороне находится лучевой длинный разгибатель. Эта мышца в центре предплечья переходит в плоское сухожилие. Оно, проходя под удерживателем разгибателей, фиксируется на основании второй пястной кости. В заднем отделе присутствует лучевой короткий разгибатель. Он фиксируется с тыльной стороны основания третьей пястной кости. Оба сегмента выполняют разгибание и отведение кисти. Длинные волокна участвуют, кроме того, в разгибании предплечья. Около лучезапястного сустава проходят и разделяются волокна, координирующие движение пальцев. Они формируют четыре сухожилия, проходящие под удерживателем разгибателей по общему синовиальному влагалищу. Местом фиксации служит тыльная сторона второго – пятого пальцев. В этом месте образуются сухожильные растяжения. Средние пучки от них прикреплены к основанию центральной фаланги, а боковые – к ногтевой. Около участка, где расположены головки пястных костей, осуществляется соединение сухожилия разгибателя косо направленными пучками. Они называются межсухожильными сочленениями. Мышца выполняет разгибание второго – пятого пальцев. С ней общее начало имеют волокна, участвующие в движении мизинца. Под удерживателем разгибателя пролегает тонкое сухожилие. Оно проходит в костно-фиброзном отдельном канале. Местом фиксации является ногтевая фаланга и основание центральной. Разгибатель запястья (локтевой) прикреплен к нижней поверхности пятой пястной кости. Задача этой мышцы предплечья – приведение и разгибание кисти.
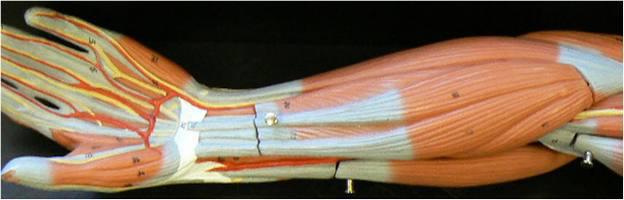
Глубокий слой мускулатуры
Супинатор полностью покрывают поверхностные мышцы предплечья. Волокна проходят в латеральном направлении косо. Они охватывают сбоку и сзади лучевую кость. Местом прикрепления служит латеральная поверхность проксимальной третьей части в лучевой кости. Задача этой мышцы предплечья заключается во вращении лучевой кости кнаружи. Длинные волокна отводят большой палец. Мышца пролегает от задней поверхности лучевой и локтевой костей, а также межкостной мембраны в предплечье. Местом прикрепления является основание первой пястной кости. Кроме координирования движения большого пальца, волокна отводят кисть. Короткий разгибатель отходит от лучевой кости (задней ее поверхности), а также межкостной перепонки. Сухожилие мышцы пролегает в костно-фиброзном канале (там же, где и аналогичный сегмент длинных волокон). Местом прикрепления выступает основание проксимальной фаланги в большом пальце.
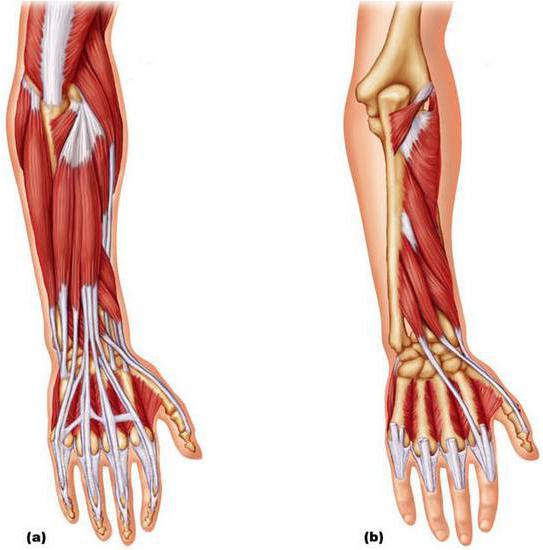 Длинный разгибатель начинается от задней части локтевой кости (латеральной части, в пределах средней ее трети), а также межкостной мембраны. Под удерживателем разгибателей проходит сухожилие. Оно пролегает в костно-фиброзном отдельном канале. Местом фиксации является основание дистальной фаланги в большом пальце. За счет длинной мышцы осуществляется его разгибание. От задней стороны локтевой кости, а также межкостной перепонки отходят волокна, координирующие движения указательного пальца. Сухожилие пролегает в костно-фиброзном канале (там же, где и аналогичные сегменты разгибателей), под удерживателем. Прикрепление осуществляется к проксимальной фаланге на указательном пальце (к задней поверхности). Сухожилие принимает участие в формировании дорсального апоневроза.
Длинный разгибатель начинается от задней части локтевой кости (латеральной части, в пределах средней ее трети), а также межкостной мембраны. Под удерживателем разгибателей проходит сухожилие. Оно пролегает в костно-фиброзном отдельном канале. Местом фиксации является основание дистальной фаланги в большом пальце. За счет длинной мышцы осуществляется его разгибание. От задней стороны локтевой кости, а также межкостной перепонки отходят волокна, координирующие движения указательного пальца. Сухожилие пролегает в костно-фиброзном канале (там же, где и аналогичные сегменты разгибателей), под удерживателем. Прикрепление осуществляется к проксимальной фаланге на указательном пальце (к задней поверхности). Сухожилие принимает участие в формировании дорсального апоневроза. 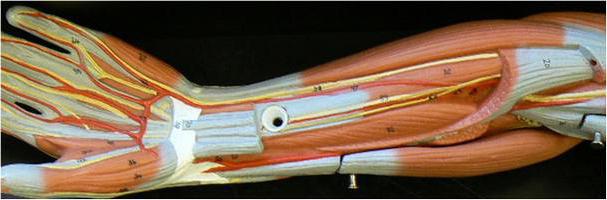
Передняя группа мышц предплечья поверхностного слоя
К ним относят плечелучевые волокна. Для этой мышцы предплечья, функции которой состоят в сгибании локтевого сустава и установке кисти в средней позиции между пронацией и супинацией, местом прикрепления служит надмыщелковый латеральный гребень и межмышечная перегородка. Снизу сухожилие сплетается с аналогичными сегментами длинных отводящих волокон и короткого разгибателя, координирующего движения большого пальца. Прикрепляется элемент к нижнему краю лучевой кости. Круглый пронатор считается самой короткой поверхностной мышцей. Начинается от фасции и прикрепляется к центру латеральной стороны лучевой кости. Задачи мышцы – сгибание локтевого сочленения и пронация предплечья вместе с кистью. Сгибатель запястья (лучевой) проходит латерально и вниз. Примерно на центре предплечья мышца переходит в длинное и плоское сухожилие. Оно пролегает в костной борозде, под удерживателем сгибателей. Местом фиксации является основание второй пястной кости. Мышца выполняет отведение и сгибание кисти. Длинные ладонные волокна отличаются незначительным брюшком и узким длинным сухожилием. Последнее пролегает над удерживателем сгибателей, вплетаясь в ладонный апоневроз. В некоторых случаях данная мышца отсутствует. В ее задачи входит сгибание кисти и напряжение ладонного апоневроза. Сгибатель пальцев покрыт поверхностными мышцами. Начинаются волокна от отростка (венечного) в локтевой кости (медиального края), коллатеральной локтевой связки и от проксимальных 2-х третей передней части лучевой кости. Брюшко расходится на четыре части. Они переходят в отдельные сухожилия, проходящие на ладонную поверхность под удерживателем сгибателей второго-пятого пальцев. В центре проксимальной фаланги от каждого сухожилия отходит две ножки. Они прикрепляются к концам основания средних пальцевых сегментов. Между ними проходит сухожилие от глубокого сгибателя. В результате формируется перекрест. Задачи мышцы заключаются в сгибании кисти, второго – пятого пальцев и их средних фаланг. Одноперистый, плоский, длинный сгибатель запястья (локтевой) пролегает медиальнее прочих волокон поверхностного слоя, имеет две головки. Мышца спускается по медиальной стороне предплечья, проходит над удерживателем сгибателей. Задачи волокон – сгибать и приводить кисть.

Глубокий второй слой
Длинная мышца, сгибающая большой палец, начинается на лучевой кости (на передней поверхности) и прилежащего участка костной мембраны на протяжении от области бугристости в лучевой кости до верхнего конца квадратного пронатора. Она пролегает латерально. Сухожилие проходит по отдельному синовиальному влагалищу, на ладони пролегает между головками коротких волокон, сгибающих большой палец. Задача мышцы – в сгибании большого пальца и кисти. Местом фиксации является основание ногтевой фаланги. Сгибатель пальцев (глубокий) отходит от локтевой кости (2-х верхних третей ее поверхности) и расположенной рядом части межкостной мембраны. Четыре сухожилия прикрепляются на ногтевой фаланге (на основании) второго-пятого пальцев. В области проксимальных сегментов они пролегают между расщепленными сухожильными волокнами поверхностного пальцевого сгибателя. Длинная мышца сгибает во втором-пятом пальцах ногтевые фаланги и кисть. Квадратный пронатор имеет четырехугольную, утолщенную, широкую форму. Мышца залегает глубоко под сухожилиями от всех сгибателей. Начинается она от передней поверхности и края нижней трети локтевой кости. Мышца пролегает в поперечном направлении. Местом фиксации является передняя поверхность дистальной трети в лучевой кости. Задача мышцы – вращение внутрь (пронация) кисти и предплечья.
Боль в мышце предплечья
Основными причинами возникновения неприятных ощущений считаются разного рода повреждения мускулатуры. Боль является типичным признаком растяжения мышц, разрывов связок. Однако в течение последних десятилетий стали распространены и прочие провоцирующие факторы. Сегодня к перечню причин добавились следующие:
- Продолжительное пребывание в статичной позе. Вследствие перенапряжения мускулатуры развиваются мышечно-тонические синдромы.
- Дегенеративные процессы в позвоночнике, как правило, в грудном и шейном отделах.
- Иммобилизация верхних конечностей в течение продолжительного времени.
- Переохлаждение и, как результат, воспаление мышечной ткани – миозит.
- Динамическое давление разной интенсивности на мускулатуру длительный период.
Физическая нагрузка
Как поддерживать в здоровом состоянии мышцы предплечья? Упражнения, гимнастика считаются одним из наиболее эффективных способов поддержания тонуса мускулатуры. Заниматься можно как в тренажерном зале, так и дома. В первом случае тренер подберет эффективную программу в соответствии с состоянием мускулатуры и выносливостью. Однако не всегда есть возможность посещать тренажерный зал. Рассмотрим, как накачать мышцы предплечья в домашних условиях.

Простая схема с гантелями
Упражнение выполняется сидя. Можно дополнительно использовать гладильную доску, табурет или любой предмет, заменяющий скамью. Если такого нет, то используются собственные колени. В руки (или в одну) нужно взять гантели хватом сверху. Предплечья упираются в колени. Не следует выбирать слишком большой вес. Запястья максимально сгибаются внутрь. Это необходимо делать плавно. После этого запястья разгибаются до упора. Амплитуда движений должна быть максимальной. Предплечья во время упражнения не должны смещаться.
Другой вариант
В том случае гантели надо взять хватом снизу. Упражнение заключается в разгибании и сгибании запястья. Оно стимулирует рост мускулатуры предплечья. Здесь, как и в предыдущем случае, не следует брать слишком большой вес. иначе можно получить растяжение или иную травму.
Использование штанги
Упражнение с этим снарядом похоже на предыдущие. Верхним хватом следует взять штангу и максимально согнуть запястья. Далее их медленно нужно разогнуть до упора. Хват штанги может быть как сверху, так и снизу. Специалисты рекомендуют чередовать захват для рационального распределения нагрузки.
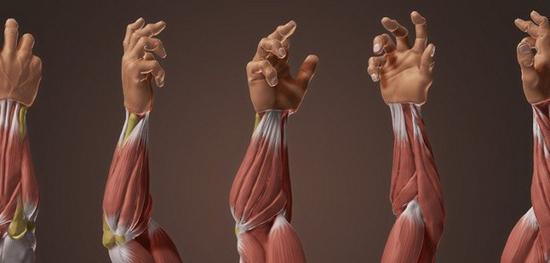
Мышцы предплечья: анатомия
Мышцы предплечий – очень интересная мышечная группа, если её можно так назвать. С одной стороны – выглядит она очень красиво, а с другой стороны, выделять на её тренировку отдельный день, на мой взгляд, глупо, в силу её величины.
Привет, друзья! Сегодня мы рассмотрим с вами анатомию мышц предплечья. Мышцы предплечья чаще всего оголены у нас в течение года, поэтому нам не желательно их оставлять в дрыщавом состоянии.
Содержание статьиПредплечье – это та часть руки, которая находится между ЛОКТЕМ и ЗАПЯСТЬЕМ.
Дело в том, что наши предплечья состоят из ОГРОМНОГО количества маленьких мышц.
Природа так сделала для того, чтобы мы могли выполнять различного рода манипуляции с окружающими нас предметами, а, как раз, для этого нужно иметь очень разную подвижность предплечий, которая достигается только многообразием мышц, выполняющих эти движения.


Как обычно, я делаю акцент только на САМЫХ БОЛЬШИХ мышцах по размеру.
Зачем нам тренировать те мышцы, которые в принципе дают очень маленький прирост, как в плане размера, так и в плане внешнего вида?
Ведь, когда вы выполняете приседания, вы делаете их для развития ваших квадрицепсов, бицепса бедра и ягодичных мышц, а не для того, чтобы накачать приводящие мышцы.
Это верно с точки зрения затрат на тренировочный процесс и получение соответствующего результата.
Именно поэтому многие новички совершают ошибку, когда, только придя в зал начинают тренировать только бицепс и пресс. В итоге они получают гораздо меньший прогресс, чем те новички, которые в первые годы своих тренировок работали над ногами, грудью и спиной.
Движения, которые совершают мышцы предплечья
Все движения, которые совершают мышцы предплечья можно разделить на ПЯТЬ КАТЕГОРИЙ:
- РАЗГИБАНИЕ предплечья (задняя группа мышц, со стороны трицепса).
- СГИБАНИЕ предплечья (передняя группа мышц, со стороны бицепса).
- СУПИНАЦИЯ предплечья (мышцы, которые вращают предплечье наружу).
- ПРОНАЦИЯ предплечья (мышцы, которые вращают предплечья внутрь).
- СЖИМАНИЕ предплечья (мышцы, которые сжимают пальцы в кулак).
Важно учитывать КОСТИ ПРЕДПЛЕЧЬЯ, потому что их строение позволяет нам двигаться в разных векторах, а значит, использовать разные упражнения.
Внутри запястья не одна, а ДВЕ ВАЖНЫХ КОСТИ – это ЛУЧЕВАЯ и ЛОКТЕВАЯ, которые связываются между собой по средствам связок и мышц.
Такое анатомическое строение даёт возможность двигаться лучевой кости вокруг локтевой по кругу. Это т.н. «супинация» и «пронация».
Мышцы, которые выполняют эти движения можно развивать, поэтому они дадут дополнительный объём предплечьям.
ВАЖНО: мышцы предплечий находятся на «разных этажах». Какие-то из них находятся ближе к коже, а какие-то ближе к костям. Мы уже встречались с мышцами, которые располагаются в несколько слоёв, в анатомии мышц спины.
Мышцы предплечья: анатомия
Мышцы предплечий – это очень запутанная цепочка из огромного количества различных мышц.
Надо сказать, что большинство из этих мышц просто дополняют работу одной главной мышцы, и, как вы понимаете, эти «вторичные мышцы» синергисты дают меньший прирост в объёме.

Поэтому, мы будем с вами развивать именно те мышцы, которые лучше всего будут подвержены росту.
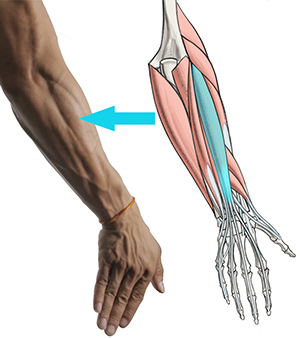
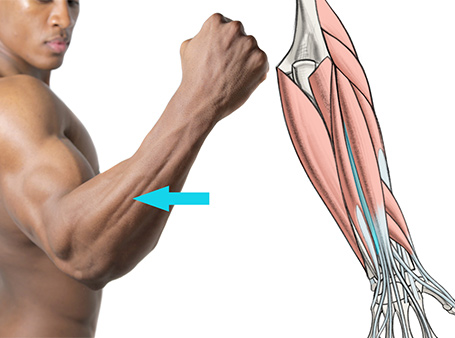
- Плечелучевая мышца (от англ. «брахиордиалис») – это САМАЯ БОЛЬШАЯ мышца предплечий. Она СГИБАЕТ предплечье, а также, принимает участие в пронации и супинации предплечья (вращает предплечья внутрь и наружу). При сгибаниях рук обратным хватом (хватом сверху) плечелучевая мышца является ВТОРОЙ по важности после плечевой.
- Сгибатели кисти (лучевой и локтевой) – данные мышцы располагаются во внутренней части предплечий (со стороны бицепса) и отвечают за движение кисти в сторону руки. Эта функция является основной. Дополнительная функция: пронация кисти (разворот наружу).
- Лучевой разгибатель кисти – эта мышца располагается со стороны трицепса, которая разгибает кисть наружу (в сторону локтя). Т.е. разгибает кисть в лучезапястном суставе.
- Круглый пронатор кисти – данная мышца находится на «нижних этажах предплечий». Крепится рядом с локтем со стороны мизинца, потому что её основная задача – разворачивать запястья внутрь (в сторону мизинца). Дополнительная функция: сгибание предплечья.
- Квадратный пронатор кисти – выполняет движения аналогичные круглому пронатору. Он отличается тем, что он представляет из себя четырёхугольную пластину, которая находится рядом с ладонью, т.е. с другого края предплечья.
- Супинатор кисти – вращает предплечье наружу (супинирует) и включается в работу при разгибании руки в локтевом суставе. Супинатор располагается глубже, чем пронатор и пересекает его накрест с другой стороны, т.е. крепится от локтя со стороны большого пальца.
- Сгибатели и разгибатели пальцев – данные мышцы располагаются на внешней и на внутренней стороне предплечья. Сгибатели обычно тренируют для того, чтобы был сильный хват. Объёма от них мало, но о них мы тоже поговорим.
- Плечевая мышца (брахиалис) – о ней мы говорили в статье о том, как накачать руки быстро. Она не относится к мышцам предплечий, но во всех сгибательных движениях с пронированной кистью («молоток», «подъём штанги на бицепс обратным хватом» и т.д.) выполняет большую часть работы. Данные сгибательные упражнения важно выполнять, потому что они являются основными упражнениями для развития плечелучевой мышцы (она составляет основную массу для предплечий.
Совет: Тренируйте предплечья в дни тренировок бицепса, иначе, если вы сделаете сгибания в другой день, то ваши предплечья рискуют получить избыточную нагрузку.
Совет: Тренируйте предплечья В КОНЦЕ основной тренировки. Предплечья – это связующее звено во всех тяговых движениях. Если вы «забьёте» ваши предплечья в начале тренировки, то не сможете должным образом загрузить остальные мышечные группы.
В ближайшее время, друзья, выйдет статья про подробнейшие схемы тренировок предплечий. Уверен, многим из вас будет очень интересно.
Надеюсь, вам понравилась статья, друзья. Анатомия мышц предплечья – очень важная тема, если вас интересуют красивые руки, торчащие из ваших рукавов.
P.S. Подписывайтесь на обновления блога. Дальше будет только круче.
С уважением и наилучшими пожеланиями, Никита Волков!
comments powered by HyperCommentsПоделись статьей с друзьями. Возможно, это им понравится
 Загрузка…
Загрузка…Варианты повреждений
Варианты повреждений сухожилий сгибателей пальцев и кисти отличаются крайним разнообразием и могут быть разделены на три группы: 1) практически не влияющие на функцию кисти, 2) умеренно и 3) значительно влияющие на функцию кисти (табл. 28.1.1). Таблица 28.1.1. Влияние повреждений сухожилий ладонной группы мышц предплечья на функцию кисти
Повреждения сухожилий, практически не влияющие на функцию кисти, встречаются относительно часто. К ним относятся повреждения сухожилий илечелучевой и длинной ладонной мышц. Плечелучевая мышца является второстепенным сгибателем предплечья и может играть заметную функциональную роль лишь в случае сохранения своей активности при дефиците функции многих мышц верхней конечности (например, при травмах плечевого сплетения или спинного мозга). Сухожилие длинной ладонной мышцы является одним из часто используемых источников сухожильных трансплантатов, отсутствие (повреждение) которого не влияет на функцию кисти.
Повреждения сухожилий, умеренно влияющие на функцию кисти, предполагают возникновение мышечного дисбаланса, а также некоторое снижение объема и силы сгибания пальцев.
Повреждения сухожилий сгибателей кисти.
При травме сухожилий лучевого или локтевого сгибателей кисти возникает ее девиация в сторону, противоположную повреждению, а также дисбаланс с соответствующими сухожилиями разгибателей кисти.
При травме и локтевого, и лучевого сгибателей кисти возникает ее выраженная тыльно-сгибательная установка в лучезапястном суставе. Вот почему в абсолютном большинстве случаев сшивание поврежденного сухожилия является стандартом. При первичной травме концы поврежденного сухожилия сшивают любым способом, обеспечивающим достаточную прочность сухожильного шва и его надежность при ранних движениях кисти в послеоперационном периоде.
Важно подчеркнуть, что наложение сухожильного шва приводит к восстановлению мышечного баланса лишь в тех случаях, когда длина восстанавливаемой кинематической цепи остается нормальной.
Если же первичная хирургическая обработка раны сопровождалась иссечением размозженных концов сухожилий и их укорочением более чем на 0,5 — 1 см (в зависимости от общей длины предплечья), то целесообразно выполнить удлинение одного из концов сухожилия (более длинного).
Данный подход становится обязательным при операциях по поводу застарелых травм, когда сократившаяся мышца уже не способна восстановить свою первоначальную длину. В этих случаях удлинение концов сухожилия может быть достигнуто путем их выделения вместе с Рубцовыми тканями.
Изолированные повреждения сухожилий поверхностных сгибателей (СПС) пальцев кисти. Тактика хирурга при этих повреждениях предполагает несколько вариантов: отказ от наложения сухожильного шва, его выполнение или подшивание центральных концов СПС к соответствующим сухожилиям глубоких сгибателей (СГС) пальцев (схема 28.1.1).

Схема 28.1.1 Основные виды операций при изолированных повреждениях сухожилий поверхностных сгибателей пальцев кисти.
При отказе от наложения первичного сухожильного шва СПС отмечается заметное снижение силы сгибания пальца, однако при активной реабилитации показатели динамометрии кисти быстро восстанавливаются до нормального уровня.
Вот почему в тех случаях, когда при резаных ранах предплечья имеется только повреждение СПС (без сопутствующей травмы нервных стволов), расширение первичной раны и объема операции для наложения первичного сухожильного шва не является обязательным и может быть целесообразным лишь у спортсменов.
Если же рану расширяют для вмешательства на поврежденном нерве (чаще всего на срединном), то сухожилия поверхностных сгибателей пальцев можно попутно сшить. Хирург, осуществляющий это вмешательство, должен помнить о том, что чем ближе к каналу запястья расположена зона повреждения, тем более отрицательно влияет на функцию пальца образование рубцовых сращений сухожилия с окружающими тканями. Вот почему при менее благоприятных условиях наиболее простым и эффективным решением является подшивание центральных концов сухожилий СПС к соответствующим концам СГС.
Изолированные повреждения сухожилий глубоких сгибателей II—V пальцев кисти возникают относительно редко, в основном при ранениях узкими острыми предметами (осколок стекла, нож и пр.) при косопоперечном направлении раневого канала.
В случае сохранения функции поверхностного сгибателя пальца объем его движений снижается несущественно.
Однако в большинстве случаев при первичных травмах целесообразно восстановление СГС, тем более что подобные травмы почти всегда сопровождаются ранениями и других сухожилий.
Повреждения сухожилий, значительно влияющие на функцию кисти, предполагают выпадение (резкое ограничение) активного сгибания пальцев кисти, что происходит при одновременной травме СПС и СГС или ранении сухожилия длинного сгибателя (СДС) I пальца. Основными принципами восстановления сухожилий в этой ситуации являются:
— наложение сухожильного шва способом, обеспечивающим раннюю разработку движений пальцев и кисти в рамках послеоперационной схемы лечения, избранной хирургом;
— восстановление нормальной длины поврежденной кинематической цепи, обеспечивающее восстановление (сохранение) нормального баланса мышц — синергистов и антагонистов;
— сохранение (восстановление) благоприятной окружающей сухожилие среды, включая полноценный кожный покров.
Зоны повреждения сухожилии сгибателей и условия их восстановления
Повреждения сухожилий сгибателей пальцев кисти могут располагаться на двух различных уровнях, которые в продолжение общепринятой схемы деления кисти на зоны повреждения сухожилий сгибателей (см. раздел 27.2.2) могут быть обозначены как зоны 5 и 6 (рис. 28.1.1).
Рис. 28.1.1. Зоны (5, 6) повреждения сухожилий сгибателей пальцев кисти на уровне предплечья (объяснение в тексте).
Основой для выделения этих двух зон является то важное обстоятельство, что травма сухожилий на предплечье, как правило, возникает при согнутых пальцах. В этом случае при разгибании пальцев зона повреждения (сухожильного шва) может смещаться в дистальном направлении, часто на значительное расстояние. Принципиальным отличием ранений сухожилий сгибателей пальцев в 5-й зоне является то обстоятельство, что при движениях пальцев с полной амплитудой зона сухожильного шва перемещается в зону канала запястья. Это существенно ухудшает условия восстановления функции поврежденных сухожилий по причинам, подробно рассмотренным ранее. В 6-й зоне условия восстановления функции сухожилий значительно более благоприятны, а требования к технике их восстановления менее строги.
Отметим, что локализация травмы сухожилий, в свою очередь, существенно влияет на объем операции (доступ, тип сухожильного шва и т. д.) и особенности послеоперационного ведения больных (использование специальной методики разработки движений пальцев кисти). С учетом крайнего многообразия вариантов повреждений можно выделить четыре основные группы пациентов, у которых условия восстановления сухожилий сгибателей различны. Эти условия могут быть благоприятными, менее благоприятными, неблагоприятными и крайне неблагоприятными. В зависимости от этих условий, связанных с особенностями травмы, меняются и схемы лечения (табл. 28.1.2).
Таблица 28.1.2. Тактика хирурга в зависимости от условий восстановления поврежденных сухожилий сгибателей пальцев кисти
Первичные повреждения. При первичных травмах благоприятные для восстановления функции условия имеются при «чистых» ранах, когда их первичная хирургическая обработка не требуются.
Техника операции. Целесообразно использование анестезии плечевого сплетения либо общего обезболивания.
Начальный этап операции осуществляется только на обескровленном операционном поле.
Практически во всех случаях первичная рана должна быть расширена так, чтобы стали доступны сместившиеся концы поврежденных сухожилий. При этом следует избегать формирования узких и значительных по величине кожных лоскутов (рис. 28.1.2).

Рис. 28.1.2. Неправильные (а) и правильные (б) доступы (пунктир) при первичных повреждениях сухожилий сгибателей пальцев кисти.
Заштрихованные концы кожных лоскутов определяют опасность критического снижения их кровоснабжения.
Расширяющие рану разрезы должны отходить от основной раны под углом, близким к прямому, ближе к срединной линии. После ушивания раны эти разрезы должны находиться на расстоянии 1—2 см друг от друга. Все это при соответствующей технике наложения кожного шва позволяет получить оптимальный послеоперационный рубец.
Периферические концы сухожилий выводят в расширенную рану путем пассивного сгибания пальцев и ладонного сгибания кисти.
В 6-й зоне поврежденные сухожилия могут быть сшиты любым способом достаточно прочной нитью. При этом качество сопоставления концов сухожилий не имеет большого значения. Однако последнее вовсе не означает, что сухожильный шов можно накладывать небрежно. После наложения сухожильного шва рану дренируют и ушивают.
Застарелые повреждения. При благоприятных для восстановления функции условиях на коже предплечья имеется относительно тонкий послеоперационный рубец, образовавшийся после неосложненного заживления раны.
Техника операции. Доступ осуществляют по тем же правилам. Концы поврежденных сухожилий выделяют так, чтобы они были удлинены за счет рубцовой ткани. После идентификации сухожилий глубоких сгибателей пальцев (длинного сгибателя I пальца) их сшивают при правильном положении соответствующего пальца по отношению к соседним пальцам (см. рис. 27.2.23 на стр. 329). Поврежденные сухожилия поверхностных сгибателей пальцев также могут быть сшиты, либо их центральные концы подшивают к центральным концам сухожилий глубоких сгибателей пальцев.
При необходимости концы сухожилий поверхностных сгибателей иссекают в пределах основной части раны, что позволяет уменьшить натяжение тканей на линии кожных швов.
Послеоперационное ведение больных. После восстановления сухожилий сгибателей в б-й зоне кисть иммобилизуют гипсовой лонгетой на период заживления кожной раны (8—10 дней). При этом обездвиживают только те пальцы, сухожилия которых были повреждены.
После снятия гипсовой лонгеты больным разрешают дозированные движения пальцев с постепенным увеличением нагрузки. Последняя может быть высокоинтенсивной не ранее чем через 6 нед после операции, когда прочность сухожильного шва станет достаточной. Полный объем движений пальцев кисти обычно достигается в течение 2—3 мес после операции.
Восстановление сухожилий сгибателей пальцев на предплечье в менее благоприятных условиях
Менее благоприятиные условия отличаются от благоприятных хотя бы одним из двух ведущих факторов:— локализацией повреждений в 5-й зоне;
— более значительной распространенностью Рубцовых изменений кожи и околосухожильных тканей, что существенно ухудшает прогноз для восстановления функции поврежденных сухожилий.
Дополнительными особенностями данного вида травм являются:
— возможность первичного закрытия раны без сложных вариантов кожной пластики;
— нормальное состояние тканей кисти и пальцев с отсутствием дополнительных повреждений и контрактур.
Первичные повреждения. Условия для восстановления функции сухожилий сгибателей пальцев кисти существенно ухудшаются при их повреждении в 5-й зоне даже при «чистых» резаных ранах. Это связано с опасностью рубцовой фиксации сшитых сухожилий к плотным стенкам канала запястья. Подобная ситуация возникает при рвано-ушибленных ранах в 5—6-й зонах предплечья, когда в результате первичной хирургической обработки образуется относительно небольшой по величине первичный дефект сухожилий и кожи. Это ставит хирурга перед необходимостью значительного расширения масштабов вмешательства.
Техника операции имеет следующие существенные особенности:
— сухожилия поверхностных сгибателей пальцев подлежат иссечению в зоне повреждения, что облегчает закрытие раны; их центральные концы подшивают к центральным концам сухожилий глубоких сгибателей на более проксимальном уровне;
— при травмах сухожилий сгибателей в 5-й зоне техника наложения сухожильного шва должна быть прецизионной с точным сопоставлением концов сшиваемых сухожилий;
— при первичном дефекте сухожилий глубоких сгибателей пальцев, превышающем 1 см, целесообразно выполнить удлинение центральных концов сухожилий с последующим наложением сухожильного шва;
— при травмах сухожилий сгибателей пальцев в 5-й зоне в послеоперационном периоде необходимо использовать специальную методику профилактики образования рубцовых сращений сухожилий с окружающими тканями;
— при сопутствующих повреждениях срединного и(или) локтевого нервов их сшивание, требующее фиксации кисти в положении ладонного сгибания в лучезапястном суставе, является ошибкой в связи с необходимостью изменения позиции кисти при разработке движений;
Закрытие раны без значительного натяжения на линии швов возможно при первичном дефекте кожи шириной до 1 см. Если же это не удается (что можно предположить уже при иссечении краев кожной раны), то хирург может выполнить транспозицию кожно-фасциального лоскута (лучше расположенного проксимально рис. 28.1.3).
Для этого выкраивают кожно-фасциальный лоскут с основанием, обращенным к лучевой артерии. Ширина основания должна быть не менее 5 см, что гарантирует сохранение в нем достаточного числа питающих лоскут ветвей лучевых сосудов. После завершения сухожильного этапа операции кожно-фасциальный лоскут смещают в сторону первичного дефекта мягких тканей, что позволяет ушить рану без значительного натяжения. В зависимости от величины донорского дефекта он может быть закрыт местными тканями или расщепленным кожным лоскутом (рис. 28.1.3, б).

Рис. 28.1.3. Схема перемещения кожно-фасциального лоскута на широком основании (Л) и используемых при этом доступов для закрытия первичной раны без натяжения на линии швов.
а — после иссечения краев кожной раны. Л — лучевой сосудистый пучок: стрелка — направление перемещения лоскута; б — после закрытия раны.
Отметим, что данная методика может быть использована и при повреждении лучевого сосудистого пучка на уровне первичной раны.
Застарелые повреждения возможны в двух основных вариантах: 1) повреждения сухожилий в 5-й зоне с минимальными Рубцовыми изменениями тканей и 2) более обширная травма сухожилий в 5—6-й зонах при более значительных масштабах рубцовых изменений тканей.
В первом случае, как правило, требуется расширение раны со вскрытием канала запястья. Сухожилия поверхностных сгибателей иссекают, а глубокие сухожилия сшивают одним из прецизионных способов. В послеоперационном периоде используют специальную методику разработки движений пальцев.
Отметим, что при одновременной травме срединного и(или) локтевого нервов диастаз между их концами при наложении неврального шва нельзя устранять за счет придания кисти положения ладонного сгибания. В связи с этим
в данной ситуации проведение пластики нервов является стандартом (!).
При последствиях более обширной травмы сухожилий и мягких тканей в 5—б-й зонах более широкий кожный рубец часто сочетается с западением тканей на уровне повреждения (рис. 28.1.4).
Помимо стандартного подхода (иссечение сухожилий поверхностных сгибателей + сшивание сухожилий глубоких сгибателей), может потребоваться Z-образное удлинение краев кожной раны, образовавшейся после иссечения рубца, в сочетании с перемещением местного кожно-фасциального лоскута (рис. 28.1.4, б, в).

Рис. 28.1.4. Схема проведения кожной пластики при застарелом повреждении сухожилий сгибателей пальцев кисти в 6-й зоне
1 — поперечное сечение зоны повреждения (продольный срез). Западение мягких тканей (стрелка) в области кожного рубца; б — схема доступов (пунктир) с формированием кожно-фасциального лоскута (Л) на ветвях лучевого сосудистого пучка; в — расположение лоскутов (пронумсрованы) после операции.
При расположении повреждения вблизи входа в канал запястья рубцовые изменения тканей, окружающих центральные концы сухожилий, могут оказаться столь значительными, что это ставит под сомнение успех операции. В этом случае хирург может выполнить транспозицию островкового мышечного лоскута (из локтевого сгибателя кисти) на область канала запястья. Могут быть использованы и другие донорские источники.
Послеоперационное ведение больных. В послеоперационном периоде по показаниям используют специальную методику профилактики образования рубцовых сращений сухожилия с окружающими тканями. В ином случае активные движения пальцев начинают после заживления кожной раны (через 8—10 дней после операции). При правильно проведенном вмешательстве в сочетании с адекватной программой послеоперационной разработки движений восстановление функции сшитых сухожилий обычно происходит в сроки от 3 до 6 мес. Возможно ограничение активных движений пальцев в зависимости от тяжести травмы.
В.И. Архангельский, В.Ф. Кириллов
Опубликовал Константин Моканов
Кости предплечья: анатомия лучевой и локтевой костей. Поверхности и края костей. Строение тела лучевой и локтевой костей, а также эпифизов.
Кости предплечья представлены локтевой костью, расположенной медиально, и лучевой костью, расположенной латерально. В данной статье представлена анатомия лучевой и локтевой костей.
Анатомия лучевой кости
Лучевая кость (radius) — кость трёхгранной формы.
Имеет три поверхности:
- передняя — вогнутая,
- задняя — гладкая,
- латеральная — также гладкая.
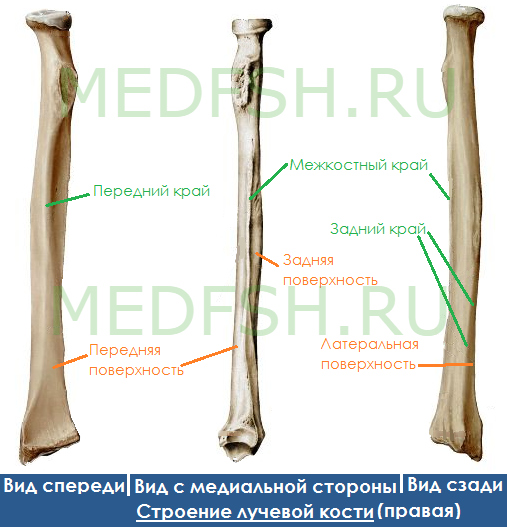
А также, соответственно, три края:
- передний (margo anterior) — закруглённый,
- задний (margo posterior) — также закруглённый,
- межкостный (margo posterior) — заострённый, обращен к локтевой кости.
Лучевая кость имеет:
- Головку лучевой кости (caput radii) — утолщение на верхнем конце кости. Она в свою очередь содержит суставную ямку (fovea articularis). Под ней находится цилиндрическая суставная окружность (circumferentia articularis).
- Шейку лучевой кости (collum radii) — располагается под головкой, сужена.
- Бугристость лучевой кости (tuberositas radii) — место прикрепления сухожилия двуглавой мышцы плеча.
- Локтевую вырезку (incisura ulnaris radii) — находится с медиальной стороны.
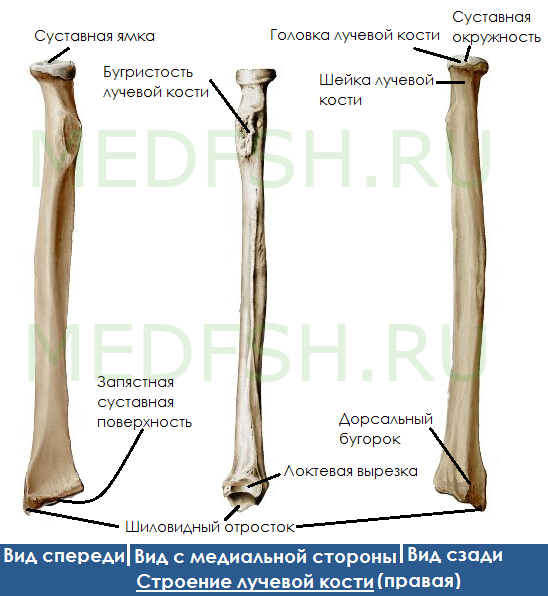
- Шиловидный отросток (processus styloideus) — располагается с латеральной стороны. Над ним находится надшиловидный гребень (crista suprastyloidea).
- Дорсальный бугорок (tuberculum dorsale) — располагается на задней поверхности дистального эпифиза лучевой кости, ближе к шиловидному отростку.
- Борозды сухожилий мышц-разгибателей (sulci tendinum musculorum extensorum) — разделяются небольшими гребешками.
- Запястную суставную поверхность (facies articularis carpalis) — соединяется с костями запястья.
Анатомия локтевой кости
Локтевая кость (ulna) имеет тело, верхний и нижний эпифизы.
На верхнем эпифизе имеется:
- Блоковидная вырезка (incisura trochlearis) для соединения с блоком плечевой кости. Эта вырезка оканчивается двумя отростками.
- Задний локтевой отросток (olecranon) более массивный.
- Передний венечный отросток (processus coronoideus) — более короткий.
- Лучевая вырезка (incisura radialis) — образуется венечным отростком с латеральной стороны. Предназначен для соединения с головкой лучевой кости.
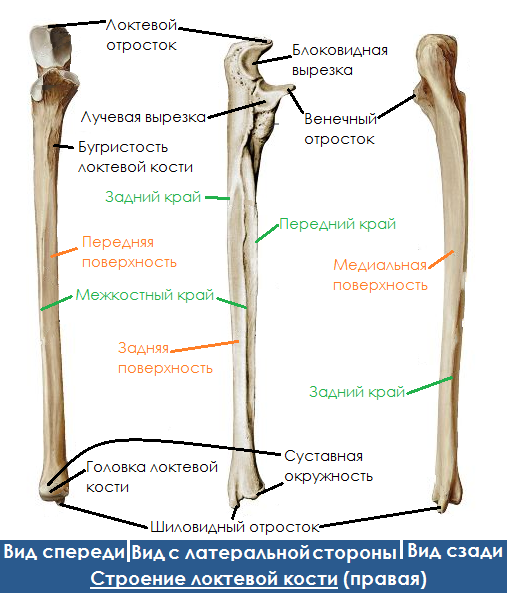
Тело локтевой кости (corpus ulnae) имеет три края:
- передний (margo anterior) — закруглённый,
- задний (margo posterior),
- межкостный (margo interosseus) — обращен к лучевой кости.
А также три поверхности:
- Передняя (facies anterior) — чуть вогнутая, имеет:
- Бугристость локтевой кости (tuberositas ulnae).
- Задняя (facies posterior).
- Медиальная (facies medialis).
Дистальный конец локтевой кости (нижний эпифиз) имеет:
- головку локтевой кости (caput ulnae),
- шиловидный отросток (processus styloideus ulnae) — отходит медиально от головки,
- суставную окружность (circumferentia articularis) — предназначена для соединения с лучевой костью.
 1
1
 0
0Популярные записи
За последний день За последнюю неделюСобственная фасция предплечья окружает мышцы в виде цилиндрического футляра, направляет к костям две латеральные перегородки (переднюю и заднюю) и медиальную. Между слоями мышц фасция образует межмышечные пластинки.
В переднюю мышечнуюгруппу входят семь сгибателей и два пронатора. Большинство из них начинается от медиального надмыщелка плеча и фасции предплечья. Все передние мышцы располагаются в четыре слоя.
В заднююгруппу входят девять разгибателей и один супинатор, которые лежат в два слоя и большинство мышц начинается от латерального надмыщелка плеча и фасции предплечья.
Многие мышцы предплечья действуют сразу на несколько суставов как предплечья, так и кисти. Фасция предплечья образует три мышечных вместилища и спереди три сосудисто-нервных влагалища, сзади – одно.
Передняя мышечная группа Первый (поверхностный) слой – расположение от латерального края предплечья к медиальному.
Плечелучеваямышца — с началом от латерального надмыщелкового гребня плеча и латеральной межмышечной перегородки и с прикреплением длинного плоского сухожилия на латеральной поверхности дистального конца лучевой кости. Мышца ограничивает локтевую ямку с латеральной стороны. Она сгибает предплечье, поворачивает лучевую кость, устанавливает кисть в среднем положении между супинацией и пронацией.Кровоснабжается лучевой артерией и ее возвратной ветвью, коллатеральной лучевой артерией, иннервируется лучевым нервом.
Круглый пронатор— с началом от медиального надмыщелка и медиальной межмышечной перегородки плеча, фасции предплечья и от венечного отростка локтевой кости, – с прикреплением к середине диафиза лучевой кости. Мышца пропускает через себя срединный нерв и ограничивает локтевую ямку с медиальной и нижней стороны. Она выполняет пронацию в проксимальном лучелоктевом суставе и сгибание в локтевом. Кровоснабжаетсяплечевой, лучевой, локтевой артериями,иннервируетсясрединным нервом.
Лучевой сгибатель запястья— с началом от медиального надмыщелка и фасции плеча и прикреплением к основаниюII-IIIпястных костей. Сухожилие проходит под удерживателем сгибателей кисти и борозде кости-трапеции. Мускул сгибает запястье и отводит кисть в латеральную сторону.Кровоснабжаетсялучевой артерией,иннервируетсясрединным нервом.
Длинная ладонная мышца — с началом от медиального надмыщелка и фасции плеча. Длинное узкое сухожилие проходит в срединном канале под удерживателем сгибателей кисти и заканчивается в ладонном апоневрозе. Мышца натягивает ладонный апоневроз и помогает в сгибании кисти. Кровоснабжаетсялучевой артерией,иннервируетсясрединным нервом.
Локтевой сгибатель запястья— с началомплечевой головкиот медиального надмыщелка и фасции,локтевой– от локтевого отростка и заднего края локтевой кости и фасции предплечья. Сухожилие проходит в срединном костно-фиброзном канале запястья в общем синовиальном влагалище. Прикрепление сухожилия на кисти происходит в нескольких местах — к гороховидной кости и крючку крючковидной, гороховидно-крючковатой; гороховидно-пястной связкам и основаниюYпястной кости. Мускул сгибает запястье и приводит кисть. Кровоснабжаетсялоктевой артерией, коллатеральными локтевыми ветвями плечевой артерии;иннервируетсялоктевым нервом.
Симптомы, лечение, выздоровление и многое другое
Тинитит предплечья – это воспаление сухожилий предплечья. Предплечье – это часть вашей руки между запястьем и локтем.Сухожилия – это мягкие полосы соединительной ткани, которые прикрепляют мышцы к костям. Они позволяют суставам сгибаться и расширяться. Когда сухожилия раздражаются или получают травмы, они воспаляются. Это вызывает тендинит.
Наиболее распространенным симптомом тендинита предплечья является воспаление. Это похоже на боль, покраснение и припухлость в предплечье.Сухожилие предплечья может вызывать симптомы в области локтя, запястья или кисти или вокруг нее.
Дополнительные симптомы тендинита предплечья включают:
- тепло
- слабость или потеря хватки
- пульсация или пульсация
- жжение
- жесткость, часто хуже после сна
- сильная боль при попытке использовать запястье, локоть или предплечье
- неспособность нести вес на предплечье, запястье или локте
- онемение в запястье, руках, пальцах или локте
- комок на предплечье
- чувство раздражения при движении сухожилия
Ваш врач задайте вопросы о своих симптомах, например, когда и как они начались, и какие действия улучшают или ухудшают ваши симптомы.Они также рассмотрят вашу историю болезни и изучат предплечье и окружающие суставы.
Если ваш врач подозревает тендинит, они могут использовать диагностические тесты для подтверждения диагноза. Тесты могут включать рентген или МРТ.
Лечение тендинита в домашних условиях обычно включает в себя:
- немедленное и постоянное использование RICE-терапии
- использование безрецептурных (OTC) противовоспалительных и обезболивающих препаратов
- прогрессивные упражнения на растяжку и укрепление
RICE-терапия
RICE означает отдых, лед, сжатие и возвышение.RICE-терапия может замедлить приток крови к месту травмы. Это помогает уменьшить воспаление и способствует выздоровлению.
Отдых
Предплечье участвует во многих различных движениях. Он используется в большинстве видов деятельности и спорта в некотором роде. Может быть сложно полностью прекратить использование сухожилий предплечья. Их легко ошибочно использовать.
Подумайте об ограничении движения всего предплечья, локтя или запястья, чтобы помочь отдохнуть в этой области. Вы можете использовать:
Ice
Аккуратно приложите пакет со льдом, обернутый тканью или полотенцем, к предплечью на 10 минут, а затем сделайте 20-минутный перерыв несколько раз в течение дня.Обледенение особенно эффективно после интенсивного использования или неактивности предплечья, например перед сном и первым делом с утра.
Сжатие
Многие различные рукава и обертки предназначены для сжатия всего предплечья или его сегментов. В зависимости от тяжести симптомов компрессионные устройства можно носить в течение нескольких часов или оставить на несколько дней или недель, кроме как для купания или сна.
Высота
Держите предплечье на уровне выше сердца, чтобы уменьшить приток крови к нему.Некоторым людям полезно положить предплечье на подушку, когда вы сидите или спите, или использовать слинг во время ходьбы и стоя.
Внебиржевые препараты
Некоторые безрецептурные препараты могут помочь облегчить симптомы, в том числе:
- противовоспалительные и обезболивающие препараты, такие как ибупрофен (Advil), ацетаминофен (Tylenol) и напроксен натрий (Aleve)
- анестезирующие кремы, спреи, или лосьоны с химическими веществами, такими как лидокаин и бензокаин.
- Натуропатические анестезирующие кремы, тоники или спреи с растительными обезболивающими или обезболивающими средствами, такими как капсаицин, мята перечная, ментол или грушанник
Растяжки и упражнения
Некоторые растяжки могут помочь медленно растянуть и укрепить воспаленные или поврежденные сухожилия.
Растягивание вниз запястья
- Вытянуть руку наружу ладонью и пальцами вниз.
- Если шаг 1 не причиняет слишком много боли, используйте противоположную руку, чтобы медленно и осторожно потянуть руку назад или к предплечью.
- Задержитесь на 15-30 секунд.
Гимнастические кудри
- В сидячем положении держите гири весом от 1 до 3 фунтов так, чтобы предплечья лежали на бедрах.
- Медленно согните или согните предплечье в локте, вытянув руки к себе, насколько это удобно.
- Верните руки в исходное положение на бедрах.
- Повторите это упражнение три раза в наборах от 10 до 12 повторений
Массажные шарики или пенный валик
- Используя любой уровень давления, который вам удобнее, медленно наматывайте ткани предплечья на шарик или пенный валик.
- Если вы попали в особенно болезненное или болезненное место, остановитесь и медленно прикладывайте дополнительное давление к месту, удерживая в течение 15–30 секунд.
- Уменьшите давление и продолжайте скатывать предплечья от ладоней до бицепса.
Растягивание резиновой ленты
- Зафиксируйте небольшую резиновую полосу или полосу сопротивления между большим и указательным пальцами, чтобы она была достаточно плотной.
- Медленно вытяните большой и указательный пальцы наружу и друг от друга, чтобы вы сформировали V-образную форму пальцем и большим пальцем.
- Медленно верните большой и указательный пальцы в исходное положение.
- Повторите 10-12 раз, три раза подряд.
Ваш врач может назначить вам препараты для физической терапии или обезболивания при тяжелых, долговременных или инвалидизирующих случаях тендинита предплечья.
Другие виды лечения, которые ваш врач может порекомендовать, включают в себя:
- массажная терапия
- физиотерапия
- противовоспалительные и обезболивающие лекарственные препараты
- инъекций кортикостероидов
- иглоукалывание, акупрессура или электростимуляционная терапия
- методики каталитического и миофасциального выпуска
- экстракорпоральная ударно-волновая терапия
Вам может потребоваться хирургическое вмешательство для устранения травмы, если у вас есть значительные разрывы или повреждение ткани.Ваш врач также может порекомендовать операцию по поводу тяжелого или долгосрочного тендинита, который не отвечает на другие виды терапии.
При незначительных случаях тендинита вам может понадобиться отдохнуть на несколько дней. Воспаление должно пройти через две-три недели основного ухода.
Тяжелые или длительные случаи тендинита часто требуют полного отдыха предплечья в течение нескольких дней. Вам также необходимо избегать действий, которые раздражают сухожилия в течение нескольких недель или месяцев.
Если вам нужна операция по поводу тендинита, вам, вероятно, придется отдыхать в течение нескольких месяцев после операции.Вы также будете работать с физиотерапевтом или трудотерапевтом, чтобы выучить реабилитационные упражнения.
Все, что активизирует сухожилия, может усиливать боль при тендините. Определенные движения чаще вызывают или усиливают ваши симптомы.
Движения, которых следует избегать при выздоровлении от сухожилия предплечья, включают:
- бросок
- ударов
- подъем
- набрав
- текстовые сообщения
- с книгой или планшетом
- вытягивание
Некоторые привычки, такие как курение и продукты питания также может увеличить воспаление.Продукты, вызывающие воспаление, включают:
- рафинированных углеводов, таких как белый хлеб или макароны
- обработанных мясных продуктов
- безалкогольных напитков
- алкогольных напитков
- жареных продуктов
- красного мяса
- обработанных закусок, таких как чипсы, конфеты и шоколад
Соблюдение хорошо сбалансированной, питательной диеты может улучшить ваше выздоровление.
Соблюдайте меры предосторожности для определенных видов деятельности, работы или спорта, чтобы предотвратить возникновение тендинита предплечья.
Лучший способ предотвратить тендинит, вызванный повторяющимся или интенсивным чрезмерным использованием, – это распознать признаки заболевания на ранней стадии и лечить их.
Избегайте действий, которые раздражают или используют сухожилия предплечья, если вы начинаете замечать симптомы этого состояния. Это может предотвратить ухудшение состояния.
Выполнение растяжек, рекомендуемых при восстановлении сухожилия предплечья, может также снизить вероятность возникновения тяжелого или долговременного воспаления.
Тендинит предплечья является распространенным заболеванием.Это часто решается после нескольких недель отдыха и базового ухода. Тяжелые или долговременные случаи тендинита могут привести к инвалидности и занять месяцы лечения и терапии, чтобы полностью выздороветь.
Лучший способ лечения тендинита предплечья:
Может потребоваться хирургическое вмешательство, если другие методы лечения этого состояния не помогли, или если у вас значительное повреждение сухожилия. Поговорите со своим врачом о любых проблемах.
Анатомия101: сухожилия запястья – The Handcare Blog
Сухожилия – это волокнистые шнуры, похожие на веревку, прикрепленные к мышцам и кости. Сухожилия, которые контролируют движение в руках, запястьях и пальцах, проходят через предплечье. Есть 6 сухожилий, которые помогают двигаться ваше запястье. Сухожилия запястья:
- Flexor carpi radialis : это сухожилие является одним из двух сухожилий, сгибающих запястье. Он прикрепляется к основанию костей второй и третьей руки.Он также прикрепляется к трапеции, одной из ваших костей запястья.
- Flexor carpi ulnaris: Это другое сухожилие, которое сгибает запястье. Он прикрепляется к pisiform, другой кости запястья и к кости 5-й руки.
- Palmaris longus сухожилия: Это сухожилие уникально, потому что оно есть только у 3/4 населения. Для тех, у кого он есть, он может отличаться по размеру. Однако это сухожилие, без которого вы можете жить, потому что у него очень мало функций в руке и запястье.Это сухожилие часто используется для ремонта других сухожилий, поскольку оно служит такой небольшой цели.
- Extensor carpi radialis brevis: Это одно из 3 сухожилий (вместе со следующими двумя в этом списке), которые работают вместе, чтобы согнуть запястье. Он начинается в предплечье и распространяется на сторону большого пальца запястья, прикрепляясь к основанию кости руки.
- Extensor carpi radialis longus: Это второе сухожилие, которое отгибает запястье.Это также помогает согнуть запястье в направлении большого пальца.
- Extensor carpi ulnaris: Это сухожилие работает с ECRB и ECRL для выпрямления запястья. Он отличается от этих двух сухожилий тем, что перемещает запястье в направлении мизинца, а не большого пальца.
Вы можете прочитать больше о сухожилиях запястья и анатомии верхней конечности, а также посмотреть фотографии анатомии на www.HandCare.org. Вы также можете узнать о распространенных заболеваниях рук / пальцев, запястья, рук и плеч или травмах.
,
Задание
При рисовании предплечья начните с куриной голени. Вы хотите начать с простого и установить сначала все большие пропорции и простые формы. Найдите блок запястья и используйте его, чтобы установить перспективу руки. Вы должны знать в своей голове, является ли рука супинированной или пронационной, и где находится локтевая кость и радиус.Затем вы можете нарисовать отдельные группы мышц. Получите ритм мышц ребер, когда они обвиваются вокруг руки, от бокового надмыщелка до большого пальца. Разделите куриную голень на отдельные мышцы, если они видны, и добавьте сухожилия на ладони. При добавлении отдельных мышц старайтесь не терять большую массу из 3 групп мышц. Есть иерархия. Сначала первичные формы, затем вторичные.
![]()
Загрузить Фотографии о назначении
Предплечья-Назначение-Изображения.почтовый индекс
Этот урок будет охватывать больше отдельных мышц, чем любой урок до сих пор. К счастью, есть некоторые модели, которые могут немного облегчить предплечье.
«Я читал о разгибателях и сгибателях предплечий, но меня смущает их визуальная иерархия и то, как сделать их лаконичными, простыми и удобными для рисования. Надеюсь, твои видео помогут решить мои проблемы. -Ажар Насар
Абсолютно! Это видео будет сфокусировано на больших моделях и основных формах.
Предплечье можно упростить до куриных голеней . Он толстый и мясистый в верхней половине и в основном кости и сухожилия в нижней половине. Запястье уже. Это означает, что хотя Popeye круто, он не совсем анатомически точен. На этапе построения рисунка запястье обычно изображается в виде коробки. Это помогает придать ему форму, а также установить перспективу предплечья.
Мы собираемся разделить мышцы предплечья на 3 группы: сгибателей , экстенсоров и хребтов .Это видео будет общим обзором предплечья.
Премиум раздел будет иметь 3 дополнительных видео с более подробной информацией о каждой группе.
Сгибатели происходят из медиального эпикондила плечевой кости и вставляются в ладонь. Когда сгибатели сжимаются, они сгибают суставы запястья и пальца. Разгибатели берут свое начало на боковом эпикондиле и вставляются на дорсальную сторону кисти. Они выпрямляют суставы запястья и пальца. Наконец, есть мышцы гребня.Там только два. Они начинаются с предплечья и качаются над боковым надмыщелком, над группой разгибателей к большому пальцу.
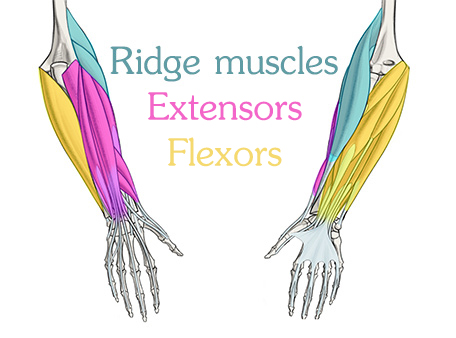
Повышенная масса ребристых мышц является самой большой причиной асимметрии в предплечьях.
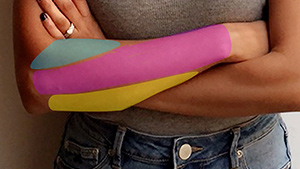 Вот пример маленькой женщины.
Вот пример маленькой женщины.У нее нет развитых мышц, но вы все еще можете ясно видеть 3 группы. Гребневые мышцы наверху. Разгибание мышц спины. И сгибатели спереди. То же самое с другой стороны.Ridge. Разгибающие. Сгибатели. На ней они очень мягкие и худые, но они явно видны.
Давайте разберемся с самой сложной областью и начнем с экстензоров.
Расширители
Хорошо, это ребята с задней стороны предплечья. Мышцы-разгибатели могут быть индивидуально видны на согнутой руке, даже на немышечных людях. Итак, вы должны изучить их все. Они тонкие и довольно плоские, но между ними видны полоски. Есть небольшие различия между отдельными мышцами, которые я отмечу.Если вы нарисуете несколько параллельных трубок одинаковой ширины, это будет выглядеть искусственно и скучно.
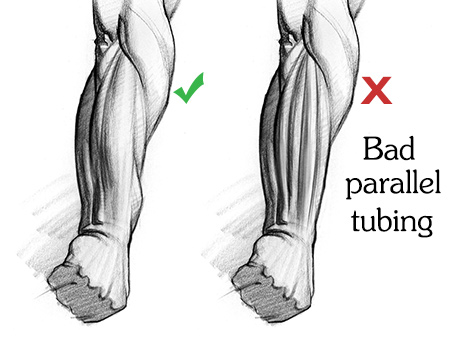
Но сначала одно сходство, которое вы оцените: все эти мышцы происходят из бокового эпикондила .
Разгибатели являются соседями с ребристыми мышцами с одной стороны и локтевой бороздой с другой. Здесь вы можете увидеть кусок сгибателей, выступающих из передней части руки. Базовая форма экстензоров имеет форму пули с наконечником в углублении латерального надмыщелика.
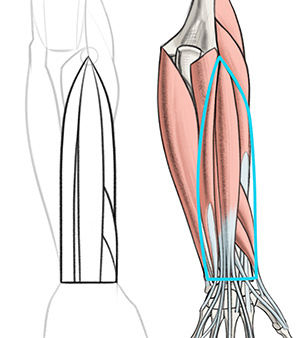 Со стороны помните, что локоть и кость на мизинце запястья – это одна и та же кость. Это Ульна . С некоторых точек зрения разгибатели будут перекрывать локтевую кость, но вы должны рисовать через форму мышц, чтобы соединить два конца. Ульнарная борозда является чрезвычайно полезным ориентиром для костных мышц для отслеживания мышц предплечья. Подружитесь с этим.
Со стороны помните, что локоть и кость на мизинце запястья – это одна и та же кость. Это Ульна . С некоторых точек зрения разгибатели будут перекрывать локтевую кость, но вы должны рисовать через форму мышц, чтобы соединить два конца. Ульнарная борозда является чрезвычайно полезным ориентиром для костных мышц для отслеживания мышц предплечья. Подружитесь с этим. Хорошо, давайте разделим эту базовую форму пули на отдельные мышцы. В основном, в середине у вас очень широкий и очень тощий рядом с ним.По бокам расположены две мышцы средней ширины и две диагональные мышцы большого пальца внизу.
Начнем с ближайшего к группе ребер со стороны большого пальца, extensor carpi radialis brevis . Эта мышца выпрямляет запястье. Он часто выглядит как плавучий мышечный живот, потому что его длинное сухожилие отделяет его от прикреплений на запястье.
Вы не увидите, как оно достигает запястья, потому что оно перекрывается этими двумя мышцами большого пальца внизу.
Следующей является самая широкая мышца-разгибатель, разгибатель пальцев – .
Это выправляет ваши цифры. Разгибательная мышца расщепляется на четыре сухожильные ветви и вставляется в каждый из четырех пальцев.
Мы поговорим об этих сухожилиях больше на уроке рук.
Следующая часть появляется на ⅓ пути вниз по предплечью, как тонкая полоска. Эта крошечная мышца выпрямляет мизинец пальца.
Называется extensor digiti minimi .Я серьезно. Мышца, которая расправляет мизинец, называется миними!
В отличие от большинства мышц предплечья, extensor carpi ulnaris остается мускулистым почти по всей длине. Он длинный, узкий и плоский.Он находится на вершине локтевой борозды, которая отделяет ее от сгибателей. Длинная мышца + длинная борозда = очевидное разделение, особенно в средней трети предплечья, где локтевая борозда наиболее заметна.
Все, что осталось в этом регионе, это мышц большого пальца .Ни одно из их мышечных волокон не достигает самого большого пальца. Вместо этого они посылают свои длинные сухожилия на запястье.
 Вы можете увидеть сухожилия большого пальца на запястье, начиная с угла радиуса. Два сухожилия соединяются визуально, поэтому конечный результат выглядит как два толстых сухожилия с длинной впадиной между ними.
Вы можете увидеть сухожилия большого пальца на запястье, начиная с угла радиуса. Два сухожилия соединяются визуально, поэтому конечный результат выглядит как два толстых сухожилия с длинной впадиной между ними.В те времена, когда нюхать табак было круто, люди помещали его в эту полость, поэтому она называется табакеркой . Вы можете найти это на себе, вытянув большой палец назад.
сгибателей
Сгибатели расположены здесь на ладони предплечья. При сгибании они сгибают суставы запястья и пальца. Они происходят из медиального эпикондиля и вставляются в ладони. Мышцы-сгибатели обычно смешиваются в одну большую круглую форму. По сравнению с экстенсорами, здесь не так много страйта.
Если вы можете нарисовать куриную голень, вы можете нарисовать базовую форму сгибателей.
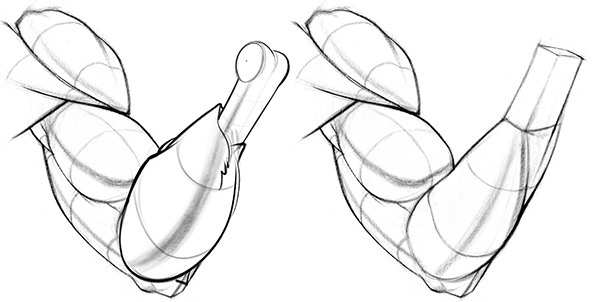
В духе зимы хочу сказать: мы ненавидим снеговиков! Это то, что я называю игристым симметричным платком.Это неправдоподобно, это не интересно, и для меня это неприемлемо.
До избегайте эффекта снеговика, используйте прямые, угловые линии и ищите асимметрию. Сравните вершину обеих сторон предплечья, чтобы лучше понять кривизну. Обратите внимание, что сгибатели достигают ниже запястья, чем разгибатели и ребристые мышцы. Ищите подобные вещи, когда рисуете жесты групп мышц. Волновой ритм, когда кривая с одной стороны ведет к следующей кривой с другой стороны.
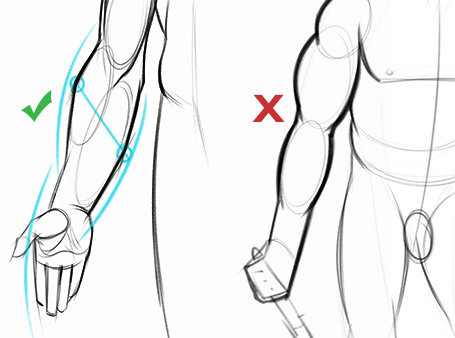
Форма сгибателей также видна в задней части руки, поскольку она изгибается вокруг локтевой кости и стекает вниз по локтевой борозде. Внизу он изгибается, чтобы прикрепиться к передней части. Эта часть локтевой кости высовывается.
Во многих позах вы увидите изгибающуюся кривую сгибателей, которая, кажется, доходит до запястья. Я заметил это главным образом в пронырованных руках с согнутым запястьем.
Поскольку сгибатели обычно сочетаются друг с другом, я не буду фокусироваться на отдельных мышцах сгибателей в этом видео.Вместо этого давайте изучим их сухожилия, так как сухожилия сгибателей легко увидеть на запястье.
Урок Premium полностью объяснит сгибатели, если вы хотите больше.
Обычно мы видим два толстых сухожилия и одно более тонкое. Два больших смещены от центра, направлены на мизинец и указательный палец.

Более тонкий всплывает больше, поэтому обычно он наиболее очевиден, особенно в положении когтя. Это сухожилие происходит от мышцы Palmaris Longus .У этого есть маленький, тонкий мышечный живот с длинным сухожилием, которое проходит через центр запястья. Если вам трудно найти это сухожилие на себе, не волнуйтесь.
Около 25% людей вообще не имеют таких мышц.
Сухожилия имеют тонкую цилиндрическую форму. Всего по ладони запястья проходит 12 сухожилий , так что вы можете увидеть всевозможные сумасшедшие вещи. Но наиболее очевидными являются те 3, которые я только что упомянул. В общем, чем больше сухожилий, вен и мелких анатомических деталей вы рисуете, тем старше будет выглядеть человек.
Если вы рисуете молодого человека, держите эти мелкие детали легкими руками.
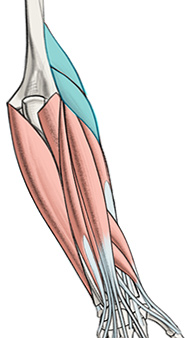
Ridge Muscles
Осталось всего две мышцы, но они большие – brachioradialis (не путать с brachialis ) и extensor carpi radialis longus .
Формы этих двух очень отделены от остальных мышц предплечья, и они все вместе называются « ребристых мышц ».«Они спускаются с плеча, перебираются через верхнюю часть бокового эпикондила и тянутся к большому пальцу. Оборачиваясь вокруг руки, они могут создать удобную линию поперечного контура, особенно в укороченном положении. Как художник, вы всегда должны искать способы объяснить форму, и поперечные линии являются одними из лучших.
Один из способов добавления глубины – перекрывающиеся линии. Соединение ребристых мышц с сгибателями – это отличная область для наложения.Обычно есть четкое изменение плоскости вдоль контура и пересечение, которое разделяет две группы.
Гребневые мышцы обычно сочетаются в виде большой, сужающейся трубки. Они появляются между плечом и трицепсом и вносят свой вклад в «цепную» конструкцию руки.

Итак, конструкция цепи … Вот эта штука, где дельтовидная мышца широкая из стороны в сторону, верхняя часть плеча глубокая спереди назад, а верхняя часть предплечья широкая из стороны в сторону. В естественном положении руки, когда запястье выпячивается наполовину, запястье и рука добавляют еще одну цепь спереди назад.Этот дизайн цепочки является полезным ярлыком в целом, когда вы рисуете руку, и хотите пройти шаг мимо основных цилиндров.
Когда локоть полностью сгибается, ребристая мышца выпирает вокруг спины, а кожа сжимается на сжатой стороне.
По направлению к запястью ребристые мышцы сливаются с остальными разгибателями. Помните, что эти мышцы остаются на радиальной стороне от латерального эпикондиля до большого пальца. Из-за этого они будут прямыми во время супинации и косой кривой S во время пронации.
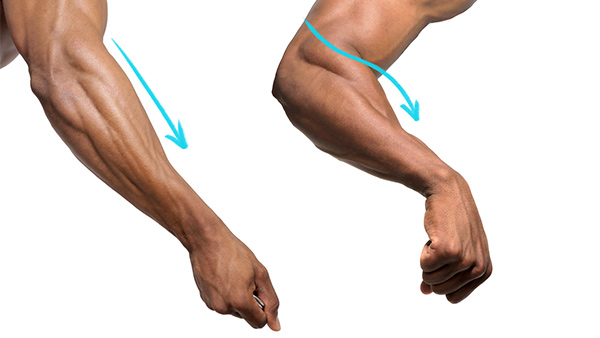
Пронация. Мы еще не говорили о движении. В комментариях многие из вас, ребята, спрашивали об этом.
Таким образом, диапазон движения предплечья на самом деле очень ограничен. Это крутит. Это оно. Это звучит просто, но когда мы говорим о почти 20 скручиваниях мышц, это может быть немного сложно. Шаг первый изучает их происхождение и вставки. Если вы знаете, где они начинаются и заканчиваются, по крайней мере, вы будете знать, как они движутся, и вы сможете понять, как это происходит.Сгибатели начинаются в медиальном эпикондиле и текут к передней части кисти. Разгибатели начинаются с латерального эпикондила и текут к тыльной стороне кисти. Гребневые мышцы начинаются снаружи плечевой кости и текут к большому пальцу.«Я хотел бы знать, как формируются мышцы и как они изменяются в результате движения радиуса». -Аль Харрис
Но, как отмечали некоторые из вас, знание происхождения и вставок – это , а не . Вы должны изучить формы. Вы должны полностью понимать формы, чтобы знать, как они деформируют .
Мы много говорили о формах в этом эпизоде.Это было основное внимание здесь. Но вам, вероятно, придется пересмотреть его несколько раз и изучить много фотографий.
Это значит рисовать их, а не просто смотреть на них. Когда вы делаете задание, сосредоточьтесь на формах. А если рука выпрямлена, сфокусируйтесь на том, как закручиваются формы.
Задание
При рисовании предплечья начните с куриной голени. (Загрузите изображения назначений здесь). Вы хотите начать с простых и сначала установить все большие пропорции и простые формы.Найдите блок запястья и используйте его, чтобы установить перспективу руки. Вы должны знать в своей голове, является ли рука супинированной или пронационной, и где находится локтевая кость и радиус. Затем вы можете нарисовать отдельные группы мышц. Получите ритм мышц ребер, когда они обвиваются вокруг руки, от бокового надмыщелка до большого пальца. Разделите куриную голень на отдельные мышцы, если они видны, и добавьте сухожилия на ладони. При добавлении отдельных мышц старайтесь не терять большую массу из 3 групп мышц.Есть иерархия. Сначала первичные формы, затем вторичные.
Подано в: Анатомия • Видео
,Flexor Tendon Травмы | IntechOpen
1. Введение
Ремонт поврежденного сухожилия сгибателя в руке для достижения нормальной функции остается трудной задачей и еще более усложняется при таких осложнениях, как разрыв при разрыве и спаек. Существует спор относительно того, какие протоколы послеоперационной реабилитации следует применять, и часто они основаны на опыте хирурга или службе терапии рук. Цель этой главы – сосредоточиться на послеоперационной реабилитации и будущих направлениях исследований.Читателю рекомендуется искать альтернативные ресурсы для получения более подробной информации о анатомии сухожилий сгибателей, патофизиологии и методах восстановления, поскольку они будут кратко рассмотрены в этой главе.
2. Анатомия сухожилий сгибателей
2.1. Flexor digitorum superficialis
Flexor digitorum superficialis (FDS) отвечает за сгибание проксимального межфалангового сустава (PIP), а также способствует сгибанию пястно-фаланговых (MCP) суставов. Мышечное тело имеет две головы происхождения.Головка локтевого сустава возникает в переднем аспекте медиального эпикондила, локтевой коллатеральной связке локтя, медиальном аспекте венечного отростка и проксимальной локтевой кости. Радиальная головка начинается с проксимального радиуса, непосредственно дистального от введения супинатора. В середине предплечья мышечный живот FDS делится на поверхностный и глубокий слои. Поверхностный слой придает сухожилие среднему пальцу и безымянному пальцу, а глубокий слой – указательному и мизинцу. Каждое сухожилие возникает из отдельного мышечного живота, позволяющего независимое сгибание PIPJ каждого пальца, за исключением LF, который может иметь перекрестную связь с сухожилием FDS RF [1], так как FDS для мизинца может быть гипопластичным или отсутствовать у некоторых людей [1] ,
На уровне проксимальной фаланги FDS делится на два слипа, которые проходят по обе стороны от сухожилия сгибателя digitorum profundus (FDP), образуя «хиазм Кэмпера» [1], а затем объединяются для вставки на плоскую поверхность средней фаланги , Кровоснабжение FDS происходит из локтевых и лучевых артерий, а его иннервация – из срединного нерва, который входит в мышечный живот в проксимальном направлении предплечья.
2.2. Flexor digitorum profundus
Flexor digitorum profundus (FDP) отвечает за сгибание дистальных межфаланговых (DIP) суставов пальцев, а также способствует сгибанию суставов PIP и MCP.Он возникает из солярных и медиальных аспектов проксимальных трех четвертей локтевой кости и из медиальной половины солярного аспекта межкостной мембраны. Он лежит глубоко в FDS и прилегает к сгибателю большого пальца (FPL) в предплечье. Ульнарный нерв проходит дистально в предплечье, свободно прилипая к FDP, иннервируя мышечно-сухожильные единицы для безымянного пальца и мизинцев [1]. Передний межкостный нерв (AIN) срединного нерва иннервирует единицы указательного и среднего пальцев.
В отличие от FDS, сухожилия FDP обычно возникают из общего мышечного живота.Часто однако. Сухожилие указательного пальца возникает из отдельного мышечного живота, что приводит к большей независимости от сгибания [1].
2.3. Flexor pollicis longus
Flexor pollicis longus (FPL) отвечает за сгибание межфалангового (IP) сустава большого пальца. Он возникает из волярного аспекта средней трети радиального стержня и из чрескостной мембраны. Он расположен в глубине от сгибателя карпия лучевого сухожилия и лучевой артерии на уровне проксимальной складки запястья.FPL вставляется в основание дистальной фаланги большого пальца. AIN иннервирует FPL в проксимальном направлении предплечья, и кровоснабжение происходит преимущественно из лучевой артерии. Все девять цифровых сгибателей входят в кистевой туннель с четырьмя сухожилиями FDP в глубине до сухожилий FDS мизинца и указательного пальца. Сухожилия FDS безымянного и среднего пальцев лежат на поверхности сразу локтевой к срединному нерву. Сухожилие FPL лежит глубоко и радиально в запястном туннеле, рядом с scaphoid и trapezium.
2.4. Сгибающая оболочка и шкивы
Проксимально к МСР суставам сухожилия сгибателей входят в фиброзно-костную сгибающую оболочку. Этот туннель служит для удержания сухожилий в непосредственной близости от фаланг, чтобы предотвратить «тетиву» и повысить эффективность скольжения сухожилий [2]. Туннель сгибателей пустоши утолщен в определенных областях, называемых шкивами. Шкивы имеют кольцевую (A) или крестообразную (C) форму и пронумерованы от проксимального до дистального. Шкивы с нечетным номером A1, A3, A5 находятся над соединениями MCP, PIP и DIP соответственно [1, 3].Шкив А2 перекрывает проксимальную фалангу, а шкив А4 – над средней фалангой. Шкивы с четными номерами.
Крестообразные шкивы расположены проксимально и дистальнее суставов PIP. Между шкивами А2 и А3 – С1, между шкивами А3 и А4 – С2, а шкив С3 расположен только вблизи DIP-соединения между шкивами А4 и А5. Крестообразные шкивы в сочетании с A1, A3 и 5 допускают сжатие сухожилия сгибателя без смещения во время сгибания и расширение сухожилия во время разгибания [4].Шкивы А2 и А4 традиционно считаются наиболее важными в предотвращении тетивы, и поэтому большинство хирургов выступают за их сохранение, ремонт или реконструкцию [4]. Тем не менее, было продемонстрировано, что частичное дистальное иссечение 25% шкива А2, до 75% шкива А4 и 25% комбинированных А2 и А4 не оказывает существенного влияния на диапазон движения или работу сгибания разрядов [5, 6].
2.5. Анатомия сухожилий и снабжение их питательными веществами
Сухожилия – это ткани на основе коллагена, которые соединяют мышцы с костью.Они состоят в основном из коллагена типа I, тогда как окружающий эндотенон и эпитенон состоят из коллагена типа III [7]. Сам коллаген синтезируется и секретируется теноцитами внутри сухожилия, и, будучи секретированными, волокна коллагена располагаются в тройные спирали для увеличения прочности и стабильности.
Коллагеновые волокна связаны вместе пучками эндотенона. Эти пучки в свою очередь связаны эпитеноном, образуя целое сухожилие. Лимфатические, сосудистые и нервные компоненты присутствуют в эндотеноне для снабжения фибробластов, тогда как эпитенон содержит кровеносные сосуды и пути для лимфатических узлов и нервов.
Сухожильная оболочка покрыта синовиальными клетками, которые смазывают сухожилие, помогая скользить в ножнах. Снаружи руки сухожилия обычно не заключены в оболочку, а покрыты паратеноном, который содержит сосудистые элементы для снабжения как эндотеноном, так и эпитеноном.
Сухожилия FDP и FDS в цифрах получают двойную питательную активность от сосудистой перфузии и синовиальной диффузии [7]. Сосудистая перфузия обеспечивается винкулой, при этом каждое сухожилие имеет два сухожилия: длинная лебедка и короткая борозда.От проксимального к дистальному, первый встреченный винкулюм – это Vinculum Longus Superficialis (VLS), возникающий как раз проксимально к хиазму Кампера и спускающийся с дна цифровой оболочки проксимальной фаланги. Vinculum brevis superficialis состоит из небольших треугольных брыжейок около введения ФДС. Vinculum longus profundus возникает из поверхностного на уровне сустава PIP. Vinculum brevis profundus возникает вблизи введения FDP. Каждый винкулум вставляется в дорсальную сторону сухожилия, создавая более богатое кровоснабжение дорсальной стороны сухожилия.Винкула играют важную роль в восстановлении поврежденных сухожилий, поскольку они могут удерживать сухожилия в длине после травмы. Следовательно, следует соблюдать осторожность, чтобы не повредить какую-либо сохраненную винкулу при восстановлении поврежденного сухожилия, тем самым уменьшая и без того слабое кровоснабжение. Париетальный паратенон обеспечивает пассивную доставку питания и удаление отходов из сухожилий в оболочке путем диффузии [8]. Питательные вещества поступают также непосредственно из костей пальцев средней (FDS) и дистальной (FDP) фаланг.
2.6. Сгибательные зоны
Поверхность ладони разделена на пять анатомических зон от дистальной до проксимальной. При описании зоны для травмы она определяется зоной, в которой она будет лежать в руке в положении покоя.
Зона 1 начинается в кончике пальца и заканчивается при введении FDS на среднюю фалангу. Он включает в себя шкивы C3 и A5 и сухожилие FDP.
Зона 2 – от вставки FDS до проксимального аспекта шкива A1.Он содержит как FDS, так и FDP.
Зона 3 находится от проксимального шкива А1 до дистального предела поперечной связки запястья (TCL).
Зона 4 – это область глубоко до TCL, то есть запястного канала.
Зона 5 находится от проксимального края TCL до мышечно-кишечного соединения.
3. Виды повреждений сухожилий сгибателей
3.1. Схемы травмирования
Резкая рана сухожилия сгибателя является наиболее распространенной причиной травмы (например, от ножа или стекла).Тупые травмы редко разделяют сухожилие, но значительное разрушение сухожилия может привести к спакам, если не справиться должным образом. Также часто встречаются травмы.
3.2. Рваные раны
Рваные раны могут быть полными или частичными [2]. Рваные раны в Зоне 1 включают только FDP, а в Зоне 2 обычно задействуются как сухожилия FDP, так и FDS, а также любое нервно-мышечное повреждение. Слезы внутри фиброзно-костной оболочки более подвержены рестриктивным спайкам, чем в зонах 3–5.Однако небольшие рваные раны в зонах 3–5 часто включают множественные сухожилия и основные нервно-мышечные структуры.
3.3. Тяжелые травмы
Прогнозируемые травмы сухожилий сгибателей определяются четырьмя факторами: степень ретракции проксимального сухожилия, оставшееся кровоснабжение, временной интервал между травмой и операцией, а также наличие и размер любых костных отломков [2] ,
Сухожилие FDP склонно к отрыву от его введения в дистальную фалангу и обычно называется «травмой джерси» [9].Это происходит, когда дистальная фаланга расширена в суставе DIP, в то время как FDP максимально сокращен. Это отрывание может включать в себя фрагмент кости. Палец Джерси чаще всего воздействует на безымянный палец, потому что это самая проксимальная цифра, когда рука согнута. Ледди и Пэкер классифицировали травмы Джерси по типам I-III [9]. Эта классификация была изменена Смитом, который добавил травму типа IV [10], и Аль-Каттаном, который добавил тип V [11] (таблица 1).
| Тип I | FDP и разрыв обеих винкула без переломов Сухожилие втягивается в ладонь, представляясь как нежный комок Требуется раннее оперативное восстановление |
| Тип II | Разрыв FDP но длинная винкула остается неповрежденным Avulsed FDP, удерживаемым в соединении PIP , здесь может быть небольшой костный осколок Требуется ремонт в течение 3 месяцев |
| Авульсия типа III III | с большим костным фрагментом, который попадает в A4 сохранились Нет предела времени для ремонта |
| Тип IV | FDP и отрыв костного фрагмента с отрывом сухожилия от костного фрагмента |
| Тип Va | FDP и отрыв костного фрагмента в связи с переломом дистальная фаланга (внесуставная) |
| Тип Vb | FDP и отрыв костного фрагмента, в связи с переломом дистальной фаланги (внутрисуставной) |
Таблица 1.
Модифицированная классификация Ледди и Пэкер для FDP Avulsion [9, 10, 11].
4. Заживление сухожилий и последние молекулярные обновления
Заживление сухожилий подвергается перекрывающемуся воспалению, пролиферации и ремоделированию [12] через два механизма – внешний и внутренний [7]. В течение первой недели травмы кровеносные сосуды в сухожильной и сухожильной оболочках образуют тромб в месте повреждения, который действует для привлечения вазодилататоров и провоспалительных клеток [12]. Эти клетки мигрируют к месту повреждения и помогают удалить некротическую ткань, фибрин, сгусток и клеточный дебрис посредством фагоцитоза.Модели на собаках показали, что ангиогенные факторы, такие как фактор роста эндотелия сосудов (VEGF), помогают инициировать инвазию сосудов в место повреждения [13].
На третьей неделе сухожилие вступает в пролиферативную стадию, благодаря которой фибробласты быстро пролиферируют, синтезируют незрелый коллаген неорганизованным образом и способствуют выработке внеклеточного матрикса (ECM) [14]. Этот исходный коллаген представляет собой коллаген типа III, который является более слабой формой коллагена типа I, присутствующего в нативных сухожилиях.Сочетание коллагена типа III и ранее инициированной сосудистой сети приводит к образованию рубцов в сухожилие, что первоначально снижает его прочность до того, как сухожилие входит в конечную стадию заживления.
На шестой-восьмой неделях преобладает стадия ремоделирования. Здесь коллагеновые волокна типа I реорганизуются в продольном направлении вдоль длинной оси сухожилия, причем коллагеновые фибриллы сшиваются друг с другом, чтобы увеличить прочность сухожилия [14]. Именно на этом этапе спайки между сухожилием и его оболочкой становятся более очевидными.1. Внутреннее заживление
Внутреннее заживление включает только теноциты (фибробласты) внутри самого сухожилия и зависит от миграции и пролиферации клеток из эпитенона и эндотенона [7, 14]. Теноциты эпитенона вырабатывают коллаген раньше, чем эндотенон. Теноциты эндотенона продуцируют большой и более зрелый коллаген, чем клетки эпитенона. В любом случае, как эндотенон, так и эпитенон теноциты образуют внеклеточный матрикс и внутреннюю неоваскулярную сеть. Внутреннее заживление приводит к улучшению биомеханики в оболочке, включая скольжение сухожилий.Движение сухожилия в оболочке улучшает синовиальную циркуляцию и, следовательно, доставку питательных веществ.
4.2. Внешнее заживление
Внешнее заживление включает в себя проникновение фибробластов и воспалительных клеток в место повреждения из окружающей оболочки синовиальной оболочки, паратенона и сухожилия [7, 14]. Это приводит к образованию рубцовых и перитендиновых спаек, которые могут нарушать движение сухожилий, скольжение и питание. Считается, что внешнее заживление преобладает на ранних стадиях заживления сухожилий.Внешнее заживление также преобладает, когда сухожилия обездвижены после травмы или ремонта. Внешний механизм активируется ранее и отвечает за начальную адгезию, высококлеточный коллагеновый матрикс и высокое содержание воды в месте повреждения [7, 14]. Внутренний механизм затем заставляет теноциты из сухожилия проникать в дефект и вырабатывать коллаген, который реорганизуется и выравнивается в продольном направлении для поддержания непрерывности фибриллы и выработки зажившего сухожилия [15].
4.3. Тенденции исследований
Тщательная хирургическая техника и начало ранних движений после хирургического восстановления травм сухожилий сгибателей были основными стратегиями уменьшения сухожильных спаек после хирургического восстановления. Недавние исследования были сосредоточены на улучшении реакции заживления в сухожилие при уменьшении образования адгезии между сухожилием и его оболочкой.
Трансформирующий фактор роста β (TGF-β): Чанг и его коллеги [16, 17] показали, что изоформа TGF-β1, присутствующая в небольших количествах в естественном сухожилии и окружающей его оболочке, увеличивает продукцию после сухожилия Пересечение и ремонт.Предполагается, что TGF-β1 способствует фиброзу и, следовательно, образованию рубцов [18, 19]. Шах и его коллеги показали, что нейтрализующее антитело к TGF-β способно контролировать образование рубцов на кожных ранах крыс [18, 19]. Чанг и соавт. добавил к этому, продемонстрировав, что эти антитела способны увеличивать общий диапазон движений после восстановления сухожилия сгибателей на модели кролика [20]. Однако было показано, что подавление TGF-β снижает силу восстановления сухожилий [21, 22].
Фактор роста эндотелия сосудов (VEGF): Известно, что теноциты секретируют VEGF и присутствуют в синовиальных фибробластах [7].После связывания с мишенью VEGF вызывает вазодилатацию [7]. Уровни мРНК VEGF повышаются в сухожилиях сгибателей после повреждения на модели собаки [13]. Эти исследователи в настоящее время пытаются изменить выработку VEGF для увеличения притока сосудов к кровоснабжению сухожилия заживающего сгибателя.
Клеточная и молекулярная модуляция: Исследователи недавно обратили свое внимание на стратегии удаления генов и генную терапию для модуляции процесса заживления. Подобно ингибированию TGF-β, делеция раннего гена, индуцируемого TGF-β ( Tieg1) , приводила к снижению отложения коллагена I на модели in vitro заживления сухожилий [23].Гены VEGF, доставляемые векторами аденоассоциированного вируса (AAV) на модели с курицей, продемонстрировали, что сила заживления была улучшена без увеличения образования адгезии [24]. Tang и коллеги [25] также использовали векторы AAV, несущие крысиный основной фактор роста фибробластов (bFGF), для трансфекции сухожилий сгибателей курицы. Их результаты показали умеренное снижение спаек.
Тканевая инженерия: Basile et al. [26] использовали девитализированное сухожилие бесклеточного аллотрансплантата, содержащее рекомбинантный AAV, экспрессирующий фактор роста и дифференцировки-5, в качестве модели доставки.Они были способны заселять трансплантат, уменьшать рубцовую ткань и улучшать скользящее свойство относительно контрольного трансплантата. Чжао и соавт. [27] продемонстрировали, что смазочный материал в сочетании с гиалуроновой кислотой и стромальными клетками костного мозга, стимулированными ростом и дифференцировкой factoir-5, может значительно улучшить функцию скольжения на моделях сгибателей собак. Однако было отмечено значительное снижение прочности восстановления по сравнению с контролем. На крупных животных моделях было показано, что синтетические мембраны [28] и тканевые инженерные синовиальные мембраны [29] уменьшают перитендиновые спайки.
5. История и осмотр
Точная история и осмотр позволяют планировать хирургический доступ. Хотя это является предпочтительным для раннего восстановления сухожилия [30], немедленное восстановление сухожилия сгибателя может быть противопоказано при сильно загрязненных ранах или при серьезных повреждениях (с участием двух или более элементов кожи, нервов, артерий, вен, сухожилий сгибателей, разгибательного механизма). , кости или сустава). Отложенное представление может также потребовать хирургического восстановления сухожилия сгибателя вследствие проксимальной миостатической ретракции мышечно-сухожилия, что приводит к невозможности сближения проксимального и дистального культи.
Важно провести клиническое обследование травмированной руки перед введением местной анестезии, чтобы точно идентифицировать и задокументировать неврологическое или сосудистое повреждение [3]. Во-первых, любая рваная рана кисти или запястья требует тщательного наблюдения каскада сгибателей. В нормальном каскаде каждый палец слегка согнут, чем соседний радиальный палец, когда запястье нейтрально или слегка вытянуто.
Для оценки FDS FDP должен быть заблокирован от воздействия на соединение PIP.Это делается путем изоляции пораженного пальца, держа все остальные пальцы в вытянутом состоянии и прося пациента согнуть сустав PIP. Повторяя тест на сопротивление, приложенный к средней фаланге, можно определить частичные разрывы сухожилия, поскольку это вызовет усиление боли. FDP, ответственный за сгибание DIP, тестируется аналогично FDS. Средняя фаланга удерживается в разгибании, и пациент получает указание согнуть DIP-сустав каждого пальца. Опять же, это может быть сделано против сопротивления для выявления частичных разрывов сухожилий.FPL проверяется путем стабилизации проксимальной фаланги большого пальца и инструктирования пациента сгибать сустав IP. Тем не менее, более надежным тестом функции FPL является использование знака «O», когда пациента просят сделать форму O между большим и указательным пальцами. Эта форма O возможна, только если FPL не поврежден. Этот тест более надежен, чем просьба пациента согнуть сустав IP, поскольку существуют хитрые движения, которые могут вызвать мерцание движения в суставе IP, вызывая диагностическую путаницу.
6. Принципы и методы ремонта
Идеальный метод восстановления сухожилий сгибателей должен позволять лечебный отклик именно на концах сухожилий, но не между сухожилием и его окружением, создает участок ремонта с минимальным объемом и низким трением и места достаточно сила через ремонт, чтобы способствовать движению и ремоделированию [14].
Характеристики идеального восстановления сухожилия были описаны Стриклендом [31] и подтверждены большим количеством исследовательских данных [14]. Это:
Основные швы, легко размещаемые в сухожилиях
Безопасные узлы
Плавные соединения
Минимальный зазор
Минимальное вмешательство в силу заживления сухожилия 9015 9000
приложение раннего стресса движения.Движение на месте ремонта с целью увеличения количества коллагена, осажденного на месте травмы, и помощь в организации указанного отложения зависит от шва и, следовательно, полностью ответственен за стабильность при раннем напряжении движения. В идеале используемый шовный материал должен обладать высокой прочностью на растяжение, быть растяжимым, не вызывать реакции ткани и быть легким в обращении и завязывании [31].Ремонт сухожилий сгибателей состоит из двух частей. Основные швы и эпитендиновые швы.
Основные швы обеспечивают прочность для ремонта сухожилий. Нерассасывающийся плетеный или моноволокнистый шов 3/0 или 4/0 оптимален для использования в качестве основного шовного материала [32]. Количество основных швов при ремонте и размер шва пропорциональны прочности ремонта. Однако увеличение количества нитей шва в процессе ремонта приводит к увеличению объема ремонта. Другим фактором, определяющим прочность восстановления сухожилия, является захват основных швов.Увеличение сцепления основного шва предотвращает вытягивание шва из сухожилия после ремонта [32].
Эпитендиновые швы обеспечивают плавность скольжения, а также увеличивают прочность при ремонте. Заблокированный ходовой шов также снижает скорость образования зазора [32].
Большие промежутки в восстановлении сухожилий предотвращают заживление с помощью Gelberman et al. демонстрируя, что 3 мм – максимально допустимый зазор для заживления сухожилий [33].
Другие факторы включают в себя минимальное обращение, чтобы уменьшить спайки и избежать сосудистого вмешательства в восстановленное сухожилие [33].Рваные раны сухожилий менее 60% диаметра сухожилий не должны ремонтироваться [34].
Существует множество методов восстановления сухожилия, которые подробно описаны в других работах [35]. Общепризнано, что четырехниточные методы превосходят двухниточные. Выбор основного шва может быть сделан независимо от выбора эпитендинового восстановления. Существует мало доказательств, чтобы рекомендовать один шовный материал над другим. Было показано, что сталь и фибруйр более прочные, чем нейлон, пролен и плетеный полиэстер, без существенных различий между последними тремя [36].
7. Послеоперационная реабилитация после восстановления сухожилия сгибателя
Хирург должен не только знать, как восстановить рваное сухожилие сгибателя, но также должен иметь представление о режиме послеоперационной реабилитации, прежде чем дать согласие пациенту на операцию. Несоблюдение требований реабилитации может привести к плохим исходам у пациентов, несмотря на тщательную технику восстановления. К сожалению, лучший режим реабилитации еще предстоит выяснить. Это еще более усложняется из-за нехватки хорошо спланированных рандомизированных контрольных испытаний с анализом Cochrane Collaboration [37], отозванным в 2010 году как устаревший, и последним систематическим обзором, заключающим, что имеются слабые доказательства, подтверждающие как ранние протоколы активного движения, так и комбинированные протоколы [38].Поэтому крайне важно, чтобы хирург знал обо всех текущих режимах реабилитации, а также о будущих направлениях. В настоящее время послеоперационными протоколами для пациентов с повреждениями сухожилий сгибателей являются иммобилизация, ранняя пассивная мобилизация и ранняя активная мобилизация [39] (рис. 1).
Рисунок 1.
Краткое описание протоколов послеоперационной реабилитации.
7.1. Иммобилизация
Иммобилизация может показаться нелогичной, учитывая множество исследований, показывающих преимущества ранней мобилизации для силы восстановления, заживления теноцитов и формирования спаек [14, 40, 41, 42, 43, 44].Однако существуют определенные ситуации, в которых иммобилизация является предпочтительной. К ним относятся пациенты, которые [39]:
не желают соблюдать строгие протоколы ранней мобилизации.
Невозможно придерживаться протоколов ранней мобилизации, таких как дети и дети с когнитивными нарушениями.
Имеют травмы других структур, которые могут быть повреждены при ранней мобилизации, таких как переломы, нервы и сосуды.
O’Connell et al.наблюдали за 78 детьми (в возрасте до 16 лет) в течение 24 месяцев и не обнаружили никаких преимуществ в протоколах ранней мобилизации у детей по сравнению с иммобилизацией [45]. Однако иммобилизация в течение более четырех недель приводила к ухудшению функции восстановленного сухожилия [45]. Като и соавт. было трудно поощрять ранние протоколы активных движений у детей в возрасте до шести лет, и обнаружили, что иммобилизация в течение трех-четырех недель не увеличивала частоту разрыва сухожилия или снижение функции [46].
Для взрослых пациентов, не соблюдающих правила, можно использовать протокол Цифальди, Коллинза и Шварца [39, 47]. Он включает от трех до четырех недель иммобилизации в дорсальной шине или гипсе на предплечье (сгибание запястья 20 °, пястно-фаланговые (МП) суставы при сгибании 50 ° и межфаланговые (IP) суставы в полном разгибании), после чего следует программа отлучения от груди ( может также использоваться у детей) [47]. Отлучение от груди включает изменение шины так, чтобы запястье находилось в нейтральном положении, и инструктирует пациента снимать шины каждый час, пассивно сгибая и расширяя поврежденную цифру на десять повторений.Затем износ шины прекращают через шесть недель (если на этой стадии существуют сгибательные контрактуры запястья или пальцев, можно носить ночной шлейф, удерживающий пальцы в максимально удобном разгибании). В это время дифференциальные упражнения FDS и FDP выполняются каждый час в течение десяти повторений. Чтобы изолировать скольжение FDP, и MP, и проксимальный межфаланговый (PIP) суставы удерживаются в разгибании, и пациент сгибает дистальный межфаланговый (DIP) сустав. Во время этого маневра предотвращается скольжение сухожилий FDS.Сухожилие FDS изолируется путем удерживания всех пальцев в разгибании, в то время как пациент активно сгибает сустав PIP пораженного пальца. Удерживая пальцы в вытянутом положении, общий мышечный живот FDP удерживается на полную длину, что не позволяет ему сгибаться. Через 8 недель после операции к режиму добавляются упражнения с продолжительным захватом. Сопротивление этим действиям постепенно увеличивается в течение следующих четырех недель. Тяжелые резистивные упражнения избегают до 12 недель из-за риска разрыва сухожилия.
7.2. Ранняя пассивная мобилизация
Протоколы ранней пассивной мобилизации, как известно, ингибируют образование адгезии, способствуют внутреннему заживлению и производят более сильное восстановление [42, 43, 44, 47, 48, 49]. Двумя известными протоколами ранней пассивной мобилизации являются протоколы Дюрана и Хаузера и Кляйнерта [39].
В протоколе Дюрана и Хаузера послеоперационная дорсальная блокирующая шина удерживает суставы МР при 50 ° сгибания, а запястье – при 20 ° сгибания. Эти исследователи показали, что для предотвращения прочных спаек сухожилий необходимо от трех до пяти мм сухожилия.Следующая схема соблюдается два раза в день. Используя противоположную руку, соединения PIP и DIP переводятся из полного сгибания в полное разгибание с восемью повторениями для каждого соединения. Затем пациент выполняет восемь повторений сложного сгибания MP, PIP и DIP. Этот протокол продолжается до четвертой послеоперационной недели. Примерно через 5 недель после операции пациенты начинают активные упражнения на растяжку с использованием браслета. Резиновая полоса прикреплена от кончика пальца к браслету, обеспечивая пассивное сгибание и активное разгибание.В течение этого времени пациент также выполняет блокирующую и скользящую упражнения FDS. Поздняя стадия начинается через 8 недель после операции. Постепенное наращивание силы приветствуется.
В протоколе Кляйнерта используется дорсальная гипсовая шина сразу после операции. Эта шина блокирует сочленения запястья и МП при сгибании. Запястье расположено примерно под углом 45 ° сгибания, а суставы МП лежат примерно на 20 ° сгибания в начальной послеоперационной шине. Соединения IP покоятся в нейтральном положении в этой начальной шине.Через неделю после операции шину заменяют термопластичной шиной, которая поддерживает те же углы сгибания, что и начальная послеоперационная шина. Новая шина обеспечивает пассивное сгибание цифр и активное растяжение цифр от динамического сцепления с использованием резиновых лент для облегчения механизма сцепления. Полосы расположены на наружной стороне шины и направлены к дистальной ногтевой пластине от проксимального отдела до запястья. Ранние пассивные упражнения ПЗУ начинаются в пределах дорсальной шины.Через месяц после этого пациенты сняли шину и начали активные упражнения на сгибание и разгибание. Однако пациенты носят дорсальную шину в периоды бездействия. Приблизительно через шесть недель после хирургического вмешательства дорсальная шина прекращается, и начинаются блокирующие упражнения. Через два месяца после ремонта включаются резистивные упражнения. Пациенты возобновляют нормальную деятельность примерно через три месяца после хирургического вмешательства. Проблемы, которые возникли с протоколом Кляйнерта, включают сгибательные контрактуры сустава PIP [50].Лечение контрактуры состояло из продолжающегося прерывистого шинирования с суставами IP в нейтральном положении [51]. В последние годы тяговое усилие с резиновой лентой было почти полностью прекращено, в основном из-за проблем, возникающих из-за согнутого положения покоя соединения PIP. [52] В непрерывном пассивном движении (CPM) используются устройства, которые позволяют соединениям проходить через заданную дугу движение [39]. Целью является увеличение продолжительности и повторения упражнений. Гельберман и соавт. [53] выполнили рандомизированный контроль, сравнивая традиционные ранние пассивные движения с упражнениями CPM и продемонстрировали, что через 6 месяцев группа CPM имела значительно большую амплитуду движения.Однако дальнейшие исследования по оценке СРМ после восстановления сухожилия сгибателей отсутствуют.
7.3. Ранняя активная мобилизация
Протокол ранней активной мобилизации (EAM) относится к активному сокращению восстановленных мышц [54, 55]. EAM способствует образованию фибрилл большого диаметра и демонстрирует наибольшую клеточную реакцию на повреждение [48]. Существует много различных схем EAM, в некоторых из которых используется шарнирная спинная блокирующая шина для синергического движения запястья, в то время как другие используют сгибание и удержание или активное сгибание [56, 57].Хорошо известным протоколом является протокол Граттона [58], который объединил практики Белфаста и Шеффилда [54]. Протокол выглядит следующим образом:
В послеоперационные дни со второго по пятый термопластичная дорсальная блокирующая шина изготавливается с запястьем, расположенным с сгибанием 20 °, и сгибами MCP при сгибании 80 °, а соединения IP в полном разгибании. Если у пациента значительный отек, активные упражнения с ПЗУ откладываются до пятого дня. Отек лечится компрессией и возвышением.
Если отек незначительный, упражнения начинаются с пассивного сгибания цифр с активным расширением ограничений шины.
После того, как эти упражнения завершены, пациент начинает с активных упражнений на сгибание, когда палец противоположной руки помещается в ладонь пораженной руки, и пациент сгибает пораженные пальцы в противоположные пальцы, стремясь продвинуться на ширину одного пальца. в неделю.
К концу первой недели пациент должен иметь полное пассивное сгибание, полное активное разгибание и активное сгибание PIP до 30 °.
Шина прекращается между четвертой и шестой неделями (четвертая неделя для пациентов с плохим скольжением сухожилий и шестая для тех, у кого отличное ПЗУ определяется как полный активный кулак на второй неделе). В настоящее время упражнения состоят из пассивного ПЗУ и активного ПЗУ.
На шестой неделе начинаются упражнения на блокировку отдельного сустава. На этом этапе может потребоваться шина для исправления любых сгибательных контрактур.
Усиление начинается через 3 недели после того, как шина спинного блока прекращена.Укрепление прогрессирует, чтобы позволить пациенту полноценно функционировать к 12-й неделе.
Ни один из протоколов EAM не должен соблюдаться в точности – хирурги и терапевт должны индивидуализировать лечение в зависимости от обстоятельств пациента [39, 59]. Например, продвижение к следующей фазе протокола может потребоваться быстрее или медленнее в зависимости от уровня отека, пассивной или активной задержки сгибания и формирования адгезии [59]. Интересно, что начало реабилитации является критическим фактором в успешной реабилитации ремонта сухожилий сгибателей.Было показано, что начало терапии к пятому дню после операции снижает частоту вторичных процедур и снижает стоимость лечения независимо от того, используется ли пассивный или активный протокол [60].
8. Осложнения первичного восстановления
Наиболее частым осложнением операции на сухожилиях сгибателей являются сухожильные спайки, которые могут ограничивать диапазон движения сухожилия. Затем следует повторный разрыв, контрактура суставов и спуски пальцев. После хирургического восстановления частота повторного разрыва составляет 15-25% [61].Лечение повторного разрыва сухожилий осуществляется следующим образом [61]:
, если имеется <1 см рубца, резецировать шрам и выполнять первичное восстановление
, если присутствует> 1 см рубца, выполнить трансплантацию сухожилия
, если оболочка не повреждена и позволяет проходить педиатрическому уретральному катетеру или расширителю сосудов, выполнить первичную трансплантацию сухожилия
, если оболочка свернута, поместить стержень Хантера и выполнить поэтапную пересадку
Редкие осложнения сгибания Повреждения сухожилий – это деформация шеи лебедя, Lumbrical plus finger и эффект Quadrigia.
9. Выводы
Результаты травм сухожилий сгибателей являются непревзойденными, когда их лечат на ранней стадии. Хорошая хирургическая техника жизненно необходима, чтобы избежать разрыва или спаек. Однако не менее важна подготовка пациента к индивидуальной длительной и сложной реабилитационной программе.
Вторичная реконструкция является сложной и редко приводит к тому же уровню функциональности, что и успешный первичный ремонт.
Может ли при остеохондрозе болеть живот: Боли в животе при остеохондрозе – Боли внизу живота при остеохондрозе: характер болей, причины, лечение
Может ли остеохондроз отдавать в живот
Основные причины
Список состояний, которые нужно отличать от поражений позвоночника, довольно широк. Если пациент задается вопросом о том, может ли остеохондроз вызывать боли в животе, то сначала его необходимо отграничить от таких болезней:
- Эзофагиты.
- Гастриты и дуодениты.
- Язвенная болезнь.
- Холецистит и желчнокаменная болезнь.
- Панкреатит.
- Колиты и синдром раздраженного кишечника.
- Аппендицит.
- Болезни прямой кишки.
- Почечная колика.
- Заболевания матки и придатков.
- Овариальные дисфункции.
Симптомы в области брюшной стенки, похожие на описанные заболевания, могут возникнуть при поражении грудного или поясничного отдела позвоночника. Достоверно определить характер боли – вертеброгенный (при поражении позвоночника) или висцеральный (при патологии внутренних органов) – можно только после врачебного осмотра и получения результатов дополнительного обследования.
Помимо вышеперечисленных причин развития недуга, повлиять на этот губительный процесс может:
- неудобное положение тела во сне;
- неудобное положение тела во время длительного сидения на одном месте;
- частое поднятие тяжестей;
- длительное нахождение тела в одном и том же положении;
- неправильное питание, в том числе и отсутствие белковой пищи;
- возрастные изменения.
Неприятные ощущения свойственны в момент хондроза в грудном отделе. Это не случайно, ведь нервные окончания в брюшной области тесно связаны с данным отделом позвоночника. Врачи отметили, что заболевание приносит дискомфорт в область желудка и печени. Приступ возникает в тот момент, когда спинномозговые корешки сдавливаются.
Специалисты советуют обратить внимание на побочные симптомы, которые возникают вместе с болью в животе при остеохондрозе:
- Изжога;
- Трудности с перевариванием пищи;
- Понос;
- Газообразование;
- Проблемы с кишечником;
- Запоры.
Часто такие симптомы путают с гастритом и начинают лечение данного заболевания. На самом деле нужно сразу пройти обследование в области 5-го и 7-го грудного позвонка.


Пациенты часто жалуются, что боль в животе ноющая и режущая. Она часто захватывает всю область желудка.
При остеохондрозе в грудном отделе повреждаются нервные корешки в позвоночнике. Боль начинает появляться при резких движениях. Врачи отметили, что проблемы с восьмым позвонком будут давать прострел в зону 12-перстной кишки. В момент кашля и чихания, при длительном сидении дискомфортные ощущения в животе становятся сильнее. Также врачи не рекомендуют делать повороты корпусом и наклоны, чтобы не вызвать очередной приступ.
Если остеохондроз захватил седьмой и девятый корешки в грудном отделе, тогда могут проявляться симптомы холецистита. Болезненные ощущения будут возникать справа в подреберье.
Какие органы чаще всего страдают при остеохондрозе
При остеохондрозе пострадать могут многие внутренние органы. В брюшной полости – это печень, селезёнка, почки, кишечник, пищевод и желудок.
Вначале развития заболевания, человек испытывает низкий уровень боли. Потом она может вообще пройти. Вместо боли у человека появляются иные симптомы заболевания. Это может быть изжога, запоры, тошнота, отсутствие аппетита, диарея, повышенное газообразование, метеоризм, запах изо рта и так далее. Впоследствии могут развиться такие сопутствующие заболевания, как гастрит и язва.
Больной начинает чувствовать в желудке дискомфорт. С течением времени ощущения не проходят, а наоборот, усиливаются. Ноющая или резкая боль может появляться в области внутренних органов, таких как селезёнка или печень. Она может быть локализована, а может охватывать и весь поясничный отдел.
Во время движения боль может быть резкой и сильной. Острые симптомы могут появиться при чихании и кашле.
В том случае, если основные поражения коснулись пищевода, больной будет чувствовать тошноту, в горле у него будет стоять комок, его часто будет мучить отрыжка.
Влияние остеохондроза на работу ЖКТ
Если остеохондроз отдает в живот, то он локализован в поясничной или грудной зоне. Именно в данных отделах находятся нервы, связанные с органами брюшины.
Чем старше человек становится, тем больше наблюдаются изменения в межпозвоночных дисках. Они уже не такие прочные и эластичные. Это становится причиной патологического состояния позвоночника, мускулатуры и связок. Если происходит сдавливание нервов в 5, 6, 7 позвонке, то появляются проблемы с кишечником, желудком, селезенкой и желчным пузырем. Имеет место систематическая болезненность, которую многие принимают за болезни желудочно-кишечного тракта.
При поражении грудных нервов, болезненность чувствуется вверху желудка, особенно во время двигательной активности. Если изменения идут в 8,9 позвонке дискомфорт в зоне двенадцатиперстной кишки.
На первом этапе и в дальнейшем присутствует корешковый синдром. Смещенный диск защемляет сосуды и нервы, что нарушает кровоток. Вследствие этого идут нервные импульсы, приводящие к болевому синдрому в определенных местах.
Если защемлен седалищный нерв присутствует люмбоишалгия. Тут присутствуют прострелы в спине, может быть дискомфорт внизу живота, в паховой зоне.
Чем опасна боль при остеохондрозе
Каждый внутренний орган, будь-то почки или кишечник, соединяются при помощи нервных окончаний со спинным и головным мозгом. При остеохондрозе нервные окончания защемляются. Первое, что при этом чувствует человек – боль. Если он не начинает лечение, постепенно нервные окончания перегорают и не выполняют своих функций.
В итоге нарушается работа внутренних органов. Страдает обменная система в организме. Витамины и полезные вещества перестают усваиваться. Некоторые из патологий становятся необратимыми. Например, те, которые произошли по вине защемления нервов в грудном отделе. В этом случае полноценно функционировать перестают поджелудочная железа и печень.
Симптомы болей в животе при остеохондрозе
Медики, сталкивающиеся с проблемой ЖКТ у своих пациентов, свидетельствуют: четверть из тех, кто первоначально обращается за помощью, идут не к тому врачу, не подозревая о первоисточнике недуга. А ведь болезнь настолько серьёзная, что для её лечения необходимо оформить больничный лист. Между тем связь между остеохондрозом и болезнями внутренних органов брюшной полости прослеживается чёткая:
- В случае поражения межпозвоночных дисков в районе 5-6-7 грудных позвонков болевые ощущения появляются в области желудка. У больного начинается изжога, продолжительная отрыжка, расстройство стула. Симптомы схожи с признаками гастрита. Боль может проявиться в области правого или левого подреберья, отдавать вниз, имитируя воспаление желчного пузыря, признаки заболевания поджелудочной железы…
- При поражении 8-9-10 межпозвоночных дисков больной может испытывать боль в районе двенадцатиперстной кишки, наводя на мысли о язвенной болезни. Следствием этого может быть сильная бессонница.
- Если страдают узлы нервных ветвей в поясничной области позвоночного столба, то тогда отслеживаются боли радикулитного характера, так и симптомы болезни мочевыделительной системы, половой (у женщин воспаление яичников, матки, у мужчин – простаты), может отдавать внизу живота справа – характер боли напоминает воспаление аппендикса и др.
В подавляющем большинстве случаев заболевания остеохондрозом основная причина кроется в дистрофических и патологических процессах, протекающих в межпозвоночных дисках.
Нервные корешки расположены с правой и с левой стороны от позвоночника. Они выходят из столба через межпозвоночные отверстия. При постепенном разрушении межпозвоночных дисков, они начинают выступать за позвонки и оказывать давление на нервно-сосудистые сплетения, которые заканчиваются в области внутренних органов.
Сетью нервных окончаний осуществляется обеспечение их иннервации, что обеспечивает полноценную работу внутренних органов. Наблюдается связь грудных позвонков и легких, сердца, верхней части пищеварительной системы, печени, поджелудочной.
Если сдавливаются верхние стволы, которые отходят от верхних грудных позвонков, то это может привести к болям в желудке при остеохондрозе. Если заболеванием поражается грудной отдел, то может диагностироваться не только боль в желудке, но и к изжоге и возникновению чувства комка в области пищевода. На начальных стадиях протекания патологического процесса структурные изменения во внутренних органах не наблюдаются.
При нарушенной иннервации желудка наблюдаются сбои в его работе. Это приводит к недостаточному поступлению в клетки питательных веществ. Такой патологический процесс объясняется компрессией нервов и сосудов. О том, может ли от остеохондроза болеть в желудке, расскажет доктор после проведения предварительного обследования пациента.
Чтобы избавиться от дискомфортных ощущений, нужно определиться с комплексным лечением остеохондроза. Его может назначить опытный специалист после проведения диагностики. Помните, что прострелы пройдут только после того, как вы устраните спазм в мышцах. Также нужно справиться с воспалением и расслабить нервные окончания в позвонках.
Помните, что перед началом лечения нужно сдать анализы и пройти диагностику. После него врач сможет определить причину такого неприятного симптома. Возможно, дискомфортные ощущения вызвал не остеохондроз, а другое заболевание. После результатов обследования только специалист может назначить курс процедур и комплекс лекарств. При соблюдении всех рекомендаций вы сможете справиться с остеохондрозом и забудете про боли в животе.
В комплексное лечение обязательно должны входить:
- Обезболивающие препараты;
- Лекарства, которые улучшают кровообращение;
- Согревающие крема и гели;
- Физиотерапия;
- Массаж пораженной зоны;
- Специальные ванны для лечения;
- Комплекс рефлексотерапии.
Болезненность разнохарактерная:
- тупая;
- режущая;
- стреляющая;
- острая;
- ноющая.


Она становится ощутимее, когда человек наклоняется, садится, встает, чихает, кашляет, бегает и пр. Также ее усиление наблюдается после длительного пребывания в одной позе. В дополнение ко всему перечисленному имеет место потеря чувствительности ног. В запущенных случаях возникают параличи, парезы.
Защемления нервов также становятся причиной поносов, запоров, газообразования, нарушенной перистальтики кишечника.
Истинную причину жалоб на болевой синдром у пациента при остеохондрозе можно выявить по характерным для заболевания признакам:
- связывание появления болевых ощущений при резких движениях, наклонах, поворотах, подъеме тяжестей, натуживании, кашле и чихании;
- определение характера боли, как простреливающий, резкий, колющий;
- распространение боли по ходу нерва
- напряжение мышц в области поражения и защемления нервных корешков;
- нарушение двигательной активности вследствие повреждения волокон нерва;
- бледность и синюшность кожных покровов, вызванная иннервацией пораженного корешка;
- снижение чувствительности конечностей и кожных покровов в области локализации поражения, что провоцируется нарушения прохождения нервных импульсов по сенсорным путям.
Перечисленные симптомы почти наверняка могут указывать на наличие у пациента патологии позвоночника. Но довольно часто бывают случаи, когда присутствуют не только эти признаки, но и симптомы прочих заболеваний, которые, накладываясь друг на друга, окончательно смазывают общую картину и затрудняют постановку верного диагноза.
Главным симптомом, который беспокоит пациентов, является боль. При остеохондрозе будут характерные особенности болевого синдрома, знание которых позволит уже на первом этапе заподозрить истинную причину жалоб:
- Связь боли с движениями в позвоночнике: поворотами, наклонами.
- Возникновение и усиление патологических ощущений при подъеме тяжестей, длительном нахождении в неудобной позе – сидя или стоя.
- Спровоцировать болевой синдром могут такие рефлексы, как чихание или кашель, а также натуживание.
- Как правило, боль имеет острый характер – в виде прострелов, могут быть колющими или режущими, очень редко – тупыми и глубокими.
- Боль локализуется в одной точке либо распространяться по ходу нервных корешков и волокон (например, при люмбоишиалгии).
Становится также заметным сочетание болевого синдрома с другими проявлениями, характерными для вертеброгенной патологии. Обязательно у пациентов будут присутствовать такие симптомы:
- Мышечное напряжение – рефлекторное сокращение околопозвоночных мышц в ответ на раздражение нервных корешков.
- Снижение силы движений в конечностях (парезы и параличи, выпадение рефлексов) – как результат повреждения двигательных волокон нервов.
- Чувствительные нарушения (снижение кожной и глубокой чувствительности, парестезии) – из-за нарушения сенсорных путей прохождения нервного импульса.
- Вегетативно-сосудистые реакции (бледность кожи или мраморность, зябкость конечностей, выпадение волос) – наблюдаются в местах иннервации пораженного нервного корешка.
Обращая внимание на такую симптоматику, можно с большой вероятностью утверждать, что у пациента есть патология позвоночника. Однако нередки случаи сочетания различных заболеваний у одного человека, когда их проявления, накладываясь друг на друга, создают впечатление атипичного течения болезни или заставляют вовсе отказаться от ранее предполагаемого диагноза.
Как остеохондроз может скрываться за маской различных болезней желудочно-кишечного тракта, так и абдоминальная патология часто имитирует болезни позвоночника. В таких случаях обязательно нужно учитывать отличия и схожие симптомы, которые позволят провести дифференциальный диагноз при врачебном осмотре.
Признаки боли, появившейся по вине остеохондроза
Существуют некоторые признаки боли, появившейся по вине остеохондроза. Их следует знать, чтобы вовремя найти основную причину болезни (защемление нервов).
- При остеохондрозе, боли в животе локализуются преимущественно в одном месте.
- Боль не уходит «вглубь».
- При кашле или потугах, боль может стать острее.
- Боль может быть постоянной, тупой, ноющей, а может быть острой.
- При резких движениях боль может становиться сильнее.
При остеохондрозе в грудном отделе может болеть желудок. Помимо боли, человек может ощущать изжогу. При поворотах туловища боль становится сильнее.
Сразу разобраться, отчего возникают боли в желудке, сложно. Первое, что обычно делает человек – обращается к гастроэнтерологу. Порой даже удаётся на некоторое время убрать симптомы недуга. Но окончательно избавиться от них нельзя. Рано или поздно рецидив произойдёт. При этом боль станет не временной, проходящей, а постоянной.
При остеохондрозе поясничного отдела может возникнуть боль внизу живота. По своему характеру она напоминает гастрит или колит. Часто недуг сопровождаемся другими неприятными симптомами: изжогой и тошнотой, спазмами и вздутием, запорами. Боль может быть, как тянущей, так и острой.
Боли внизу живота легко спутать и с симптомами острого аппендикса. Однако при аппендиксе у человека поднимается высокая температура, а при боли от остеохондроза она нормальная.
Как бороться с болью в животе при остеохондрозе


Боли, которые человек чувствует постоянно, обычно не сильно выражены. Другое дело, боли, которые появляются периодически. Они отличаются высокой интенсивностью. Как бороться и с тем, и с другим недугом?
Первое, что придёт на ум любому человеку – выпить обезболивающее средство. И оно, конечно, поможет. Только ненадолго. Не устраняя причину возникновения недуга, избавиться от него невозможно.
От остеохондроза излечиться можно. Лечение врач назначает каждому пациенту в индивидуальном порядке. Важен комплексный подход к решению проблемы.
Если пациент испытывает острую и сильную боль, врач сделает всё чтобы её снять. Для этого могут быть использованы лекарственные средства на основе анальгина, препараты, снимающие воспаление, витамины, БАДы и прочие средства.
Часто для точной постановки диагноза и снятия боли применяется новокаиновая блокада. Для снятия воспаления применяются нестероидные препараты. Они снимают отёчность с нервов, возвращая им утраченную подвижность.
С чем можно спутать?
Остеохондроз может отдавать в живот и это воспринимают как:
- аппендицит;
- аднексит;
- колит;
- холецистит;
- проблемы с мочеполовой системой.
Чтобы не ошибиться, нужно знать сопутствующую симптоматику при том или ином заболевании. Рассмотрим детально в таблице.
| Причины болезненности в районе живота | Характер болевого синдрома | Как отличить боль в мышцах живота при остеохондрозе от других патологий |
| Аднексит | Появляется спонтанно, может тянуть или ныть. Распространяется на область поясницы и крестца, нижние конечности, в паховую зону, кишечник. Если обследовать женщину на гинекологическом кресле, то при прощупывании также чувствуются боли. | У женского пола могут наблюдаться нерегулярные месячные, во время опорожнения мочевого пузыря чувствуются рези. Имеет место повышение температуры тела и специфические выделения из половых органов. |
| Холецистит | Болевой синдром сильный, преимущественно справой стороны ниже грудины. Иррадиирует на низ живота. Также присутствует метеоризм, приступы тошноты. | Дискомфорт увеличивается после еды, особенно жареного, жирного, газированного. Если принять спазмолитик, боль уходит. Человек ощущает привкус горечи, периодические отрыжки. |
| Аппендицит | Боль возникает около пупочной зоны и спускается вниз. Может быть острой, тупой или ноющей. Становится сильнее во время двигательной активности, при кашле и чихании. | Если ощупать живот, то присутствует напряженная мускулатура справа внизу живота. У больного повышается температура тела, теряется аппетит. |
| Болезни инфекционной природы (в виде сальмонеллеза или дифтерии) | Болезненность не проходящая. Если прощупать живот, то она станет сильнее. | У больного также имеет место кровь и слизистые включения в кале, диарея, бессилие. Наблюдается подъем температуры тела. |
| Патологии мочевого пузыря, мочеточников, мочеиспускательного канала | Чувствуется боль в области позвоночного столба, внизу живота. | Также люди жалуются на рези и дискомфорт во время опорожнения мочевого пузыря, лихорадку. Урина становится мутной и темной. Походы в туалет становятся частыми, причем мочи выделяется незначительное количество. |
| Язва двенадцатиперстной кишки | Боль локализуется в определенном месте. Ощущается больше всего во время сна и когда человек голоден. Болезненность терпимая, в осенне-весенний период наблюдаются обострения. Тут же присутствуют позывы на рвоту и проблемы со стулом. | Боли появляются через 2-3 часа после приема пищи. Купируются после применения анальгетика. Если пальпируется пилородуоденальная область, дискомфорт наиболее ощутимый. |
Понять, при остеохондрозе болит живот или виной всему патологии желудочно-кишечного тракта, сможет только специалист. Для постановки точного диагноза нужно пройти полную диагностику, результаты которой все скажут сами. Если своевременно не обнаружить заболевание, может возникнуть серьезное осложнение, начиная от кровотечения, спаек и заканчивая перитонитом и пр.
Как естественным образом снять боль при остеохондрозе
Спазм мышц живота при остеохондрозе помогут снять как подручные средства и выполнение определенных правил, так и некоторые препараты.


Если боль несильная, то справиться с ней можно так:
- Лягте на удобную кровать, под поясничную область положите валик или маленькую продолговатую подушку.
- Нижние конечности согните в коленных суставах.
- Расслабьтесь.
Так находиться нужно не менее получаса. Если положительный результат отсутствует, необходимо выпить нестероидное противовоспалительное средство (типа Пироксикама, Нимесулида или Индометацина).
Если болевой синдром сильный, то следует:
- Замотать больной участок шерстяным платком или приложить грелку (заменить ее можно бутылкой с умеренно горячей водой).
- Прилечь, под поясницу положить валик.
- Выпить обезболивающий препарат или нанести на место поражения специальное средство.
- Если ничего не помогает целесообразно прибегнуть к новокаиновой блокаде. Инъекция делается четко в болезненное место.
Если острого периода уже нет, можно посетить кабинет массажиста. Массажная терапия нормализует кровообращение, уберет напряжение со спины, что поспособствует устранению болевого синдрома.
Имейте в виду, если вам удалось унять боль внизу живота при остеохондрозе поясничного отдела, то это не значит, что лечить заболевание не нужно. Обратиться за медицинской помощью следует в обязательном порядке. Врач назначит комплексное лечение и расскажет о мерах профилактики.
Когда боль отдаёт в низ живота, естественный способ унять её – соблюдать постельный режим. В неотягощённых случаях, для того чтобы неприятные ощущения перестали тревожить, достаточно соблюдать постельный режим от 3 – 5 суток. Не лишним будет использовать мази с обезболивающим эффектом.
Квалифицированный врач знает, что просто снять боль – этого мало. Необходимо провести ряд лечебных мероприятий, направленных на восстановление полноценного функционирования позвоночника, поясничного и грудного отдела.
Дополнительные методы
Выше мы разобрались, может ли при остеохондрозе болеть живот. Так как ответ – да, необходимо обсудить, какие методы используются для лечения недуга.
Это может быть иглоукалывание, физиопроцедуры, вакуумные процедуры, лечебная физкультура, магнитопунктура, массаж, мануальная терапия, электростимуляция. В последнее время широкое распространение получила гирудотерапия и лечебные ванны. Ни в коем случае нельзя обойтись без соблюдения лечебной диеты.
В начальной стадии остеохондроза назначается лечение амбулаторное. Однако если больной испытывает острую боль, это указывает на то, что остеохондроз развит в достаточно серьёзной степени. В этом случае больного положено госпитализировать для лечения в стационаре.
При остеохондрозе может быть показано хирургическое вмешательство, если имеют место быть нейро-дегенеративные поражения в позвонках.
Хороший лечебный эффект оказывает терапия аутогравитационная, иными словами, «сухое» вытягивание.
- В случае, когда остеохондроз и боли в желудке находятся в острой фазе, врач первым делом назначает нестероидные противовоспалительные препараты с целью снятия сильных болевых приступов. Фармацевтика на современном этапе развития предлагает огромное количество лекарств данной группы нового поколения, обладающих высоким лечебным эффектом при снижении количества противопоказаний: «Найз», «Целекоксиб», «Эторикоксиб», «Мовализ», «Олфен». Прописывают также витаминные комплексы и препараты для поддержания ЦНС.
- Затем следуют физиопроцедуры. Они включают в себя курсы магнитотерапии, УВЧ, лазерной терапии, фонотерапии, электрофореза, парафинотерапии и др.
- После того как будет снята острая фаза, полезным подспорьем к физиотерапии послужит курс массажных процедур. Он дополнительно поможет снять спазмы в мышцах живота, расслабить внутренние органы брюшной полости.
- Современные методы борьбы с остеохондрозом предусматривают курсы мануальной терапии. В ряде европейских государств, США и Китае мануальная терапия является обязательным условием лечения пациентов с жалобами на проблемы в позвоночнике.
А для дальнейшей профилактики обострения приступов пациенту предложат соблюдать диету и выполнять комплекс упражнений лечебной физкультуры по укреплению мышц, растяжению позвоночного столба и улучшению физического состояния организма. Предлагаем вам два упражнения, которые помогут в профилактике остеохондроза. Выполняя их, нужно помнить, что скорость нужна только при ловле блох – двигаться нужно плавно, без напряжения, следя за внутренними ощущениями:
- Лежа на спине поочередно прижимать правую и левую ногу к груди. Затем обе ноги вместе – обхватить руками и постараться сильно прижать к груди. Это упражнение помогает растянуть позвонки поясничной области.
- Попробуйте научиться дышать не грудью, как мы обычно делаем, а животом, втягивая его внутрь на выдохе, энергично работая диафрагмой. Тем самым вы делаете физическое упражнение, тренируя мышцы живота, продолжая мягким массажем всех внутренних органов брюшной полости. При регулярных занятиях позвоночник очень скоро почувствует облегчение.
Специализированные комплексы лечебной гимнастики, для профилактики остеохондроза, растяжения позвоночника, укрепления мышечного корсета, правильное питание показаны всем без исключения людям, вне зависимости от состояния здоровья. Болезнь легче предупредить, чем вылечить. В отношении остеохондроза это правило работает на 100%.
Подтвердить поражение позвоночника позволяет инструментальное обследование, которое наглядно укажет на характерные черты остеохондроза. В настоящее время с этой целью используют такие диагностические процедуры:
- Рентгенография.
- Компьютерная томография.
- Магнитно-резонансная томография.


По их результатам можно увидеть такие характерные изменения в отделах позвоночника:
- Снижение высоты межпозвонковых дисков, грыжи.
- Формирование остеофитов.
- Наличие артроза фасеточных суставов.
- Деформации позвоночника: сколиозы, кифозы и лордозы.
Наличие таких признаков подтвердит ранее установленный диагноз, а в случае необходимости дальнейшей дифференцировки заболеваний прибегают к более расширенному обследованию. Назначение того или иного метода определяется врачом согласно существующим правилам и стандартам диагностики. Для определения причины абдоминальной боли может потребоваться:
- Клинический и биохимический анализ крови.
- УЗИ брюшной полости и малого таза.
- Фиброгастродуоденоскопия.
- Ирригография.
- Ректороманоскопия.
- Дуоденальное зондирование.
- Исследование кислотности желудка и другие методы.
В трудных случаях показана консультация узких специалистов: хирурга, гастроэнтеролога, невропатолога, гинеколога, уролога.
Остеохондроз позвоночника – не такая простая болезнь, как кажется на первый взгляд. Он может вызывать абдоминальный болевой синдром не только из-за иррадиации нервных импульсов, но и по причине появления изменений во внутренних органах. Кроме того, у одного пациента можно наблюдать несколько заболеваний, не связанных между собой. Поэтому дифференциальная диагностика – ключ к успешному выявлению болезни.
Боль в груди и животе при остеохондрозе позвоночника: что за этим скрывается?
К какому доктору обратиться?
Если у вас имеется подозрение на грудной или поясничный остеохондроз, обязательно обратитесь к врачу. Это заболевание достаточно коварно. Развиваясь постепенно, незаметно для человека, оно мешает полноценной работе внутренних органов и в итоге начинает вызывать сильную боль.


Для начала пройдите обследование у терапевта. В случае необходимости, терапевт посоветует вам пройти обследование у невролога, ортопеда и вертебролога.
Если остеохондроз отдаёт болью в живот, а к врачу нет возможности обратиться, можно попробовать облегчить своё состояние. Для начала следует сделать так, чтобы позвоночник был недвижим. Следует лечь, приняв максимально удобное положение. Так все мышцы быстрее расслабятся.
Ложась на спину, следует согнуть ноги и подложить под них подушку, свёрнутое в валик одеяло. Стопы не должны прикасаться к кровати. Ноги должны быть выше туловища. Под поясничный отдел также можно подложить валик.
В некоторых случаях при лежании на спине, живот может болеть сильнее. Тогда следует поменять положение: лечь на бок или на живот.
Если боль при остеохондрозе не утихла, следует принять средство против воспаления. Желательно, чтобы это был нестероидный препарат. Хороший вариант – лекарства, в состав которых входит диклофенак. Такие лекарства нельзя принимать на голодный желудок. Идеальное время – через полчаса после еды.
Если препаратов с диклофенаком под рукой нет, можно попробовать принять лекарство, в состав которого входит ибупрофен.
Остеохондроз, отдающий в живот болью, можно попробовать успокоить при помощи согревающей мази. Такие доступны в любой аптеке. Например, финалгон.
Если все эти способы не смогли облегчить боль в течение недели, следует принять все меры для того чтобы попасть на приём к доктору. Только так можно помочь себе излечиться.
При остеохондрозе могут возникнуть боли в животе. Для того чтобы избавиться от них, нужно заняться лечением остеохондроза. Делать это следует под присмотром врача. Самостоятельные действия не дадут должного результата. Однако в случае невозможности обратиться к доктору, на какое-то время можно самим купировать неприятные ощущения. Но затягивать с визитом к врачу не стоит. Чем дольше тянуть, тем больше вероятности того, что последствия болезни станут необратимыми.


Мария Дуля
Ещё статьи по теме:Самое важное, что нужно знать о лечении шейного остеохондроза, невралгии и защемления нерва.Андрей Курпатов о средствах от головной боли при остеохондрозе.Нарушение венозного оттока при шейном остеохондрозе.
боли в животе при остеохондрозе, ответы врачей, консультация
Добрый день! Доктор, мне 7 лет( в 2007 году) назад сделали пластику(рассечение) уздечки полового члена и буквально сразу же после рассечения я ощутил лежащую головку ПЧ на животе холодной словно метал, а также после рассечения наблюдал струю крови с места рассечения в сторону головки. Я неоднократно обращался к врачу-урологу( оперирующему в том числе), сделали УЗИ ПЖ, сдал сок простаты и ничего не нашли. Обращался в 6-ю гор. больницу, а потом еще и в областную поликлинику г. Днепропетровск но нигде мне помочь не смогли, и более того не смогли определить в чем причина!В августе, 2013 года появилось ощущения в области заднего прохода напоминающие ощущения как после удара ногой в обл заднего прохода, имеет как бы постоянный характер, при ходьбе и надавливании на копчик не усиливается( до этого было падение на попу и может это и есть причина, а может и нет), утром, после сна, почти не беспокоит, а потом спустя около 30 мин начинает появляться этот симптом. Поначалу даже болело постоянно около 9мес, отдавало в область промежности. На данный момент ощущения очень неприятные , мышцы вокруг заднего прохода как будто не хотят слушаться , то есть когда пытаешься прямую кишку втягивать в себя( это всегда происходит при акте дефекации когда сам кал уже вышел), а они не особо активно это делают, я даже не знаю как это описать.
Прихожу на консультацию к урологу 20 сентября 2013 год, где мне сразу ставят дз. хр.простатит без обследования где я даже штаны не спускал и назначают лечение: “витапрост” 2 раза в день на 10 дней и “простатовид” пить по одной капсуле 2 раза в день 3 мес. Врач этот еще сказал, что лечить простатит бессмысленно так как он неизлечим вообще. Лечение это в итоге не дает никакого результата даже временного, я иду к другому урологу!
Обращаюсь к другому врачу-урологу ( декабрь 2013год) где мне уже проводят некоторые обследования : анализ секрета ПЖ, секрет ПЖ на флору- staphylococcus epidermidis, ТРУЗИ ПЖ, анализ мочи и крови, анализ на ИППП(мазок с уретры ПЦР-метод), допплерография сосудов малого таза и полового члена , УЗИ органов мошонки где обнаружили варикоцеле 3 слева хотя при визуальном осмотре еще до самого обследования врач ничего не сказал) и после этих обследований воспалительного процесса обнаружить не удалось, анализы секрета ПЖ сдавал 3 раза. Первый сдавал, когда провели пластику в 2007 году и 2 раза в декабре 2013 года. После обнаружения варикоцеле прооперировался , операция прошла нормально, есть выписка с некоторыми обследованиями.
Проблема с похолоднением головки ПЧ не прошла! После вышеописанного посетил невропатолога , сделали МРТ поясничного отдела позвоночника. Врач сказал, что есть небольшой остеохондроз и это не есть причиной моей проблемы. Сказал, что он практически у каждого из-за неровного сидения за столом, партой и т.д. назначил пропить витамины группы B и всё. Я после назначенного на всякий случай, дабы угадать хотя бы причину я еще ходил на консультацию к мануальному терапевту на массаж спины(позвоночника) 10 дней но это не дало результата. Сам доктор сказал, что проблем со спиной он не видит!
Мне постоянно смотрели простату и хотели поставить диагноз хр.простатит но анализы не не дали этого сделать. Несомненно , симптомы схожи с простатитом но где воспаление!? Мне доктор-уролог сказал, что простата у меня как у школьника и воспалительного процесса там точно нет.
Прихожу еще раз урологу( март, 2014год) где мне не ставят диагноза, а просто предлагают пройти лечение сосудистой эректильной дисфункции, которой у меня нет, но я соглашаюсь как не странно. Назначают: “апринале” ½ т. 2 раза в неделю( пятница и вторник после 16.00), “медиксон” 1т. утром натощак пить1 мес, МЛТ и ВМП делать процедуры через день и “эскузан” 10-12 капель 3 раза в день. В итоге никакого даже намека на улучшение! После ВМП немного лучше, но это временно, где-то минут 5. Врач вообще странный показался, сложилось мое лично мнение, что доктор вообще не знает анатомии члена.
После всех вышеописанных хождений мне один уролог предложил сшить артерию( август, 2014 год) в уздечке и я по глупости согласился не зная , что это обман и что будет только хуже! После того как он сделал рассечение уже вдоль уздечковой области, я вообще потерял чувствительность головки члена. Был обман, так как такие операции после 7 летнего “простоя” выполнить, да еще и без микроскопа за 30 мин невозможно. По поводу других обманов, думаю, писать не надо, у меня их было достаточно, но к счастью на здоровье это не отразилось, а лишь выкачка денег.
Вообщем в настоящее время беспокоит: постоянное похолоднение головки члена, она холодна на ощупь что-то типа как металлический предмет, её трудно согреть , цвет головка не изменила, в холодную погоду мучает больше всего, ощущается на ощупь рукой, еще и чувствительность потерялась, что приводит к изнурительному пол акту! В обл головки ощущения типа тоненькой боли или жжения и в уретре тоже, но только в области головки, появилось вместе с похолоданием головки. Везде, во всех анализах лейкоциты единичные 1 или 2-3.
В итоге могу сказать, что скорее всего есть нарушение артериального кровотока головки из-за рассечения артерии в уздечке члена, которое визуально не увидишь да и допплер бессилен! Дело в том, что сам симптом появился сразу же после рассечения. Относительно иннервации то здесь проблема понятная – это денервация головки и в силу того, что мне два раза рассекали область уздечки иннервация практически исчезла, во всяком случае, я не ощущаю приятных ощущений при пол акте, а до этого все было хорошо. Относительно проблемы аноректальной зоны то здесь ничего конкретно сказать не могу, знаю, что было падение на попу и все но симптом очень странный, непонятно где локализуется но где-то в области мышц заднего прохода, то есть тех, что . Все обследования есть на руках, скан копиии крикрепляю к письму.
Немного о себе: мне полных 27 лет, не курю и не курил вообще, алк не злоупотребляю(выпиваю и то изредка), травм спины и таза не было, сах диабетом не болею, с жилудком проблем вреде нет, c актом дефекации , а также стулом проблем и или что-то подозрительное тоже не наблюдал, психически здоровый человек, рост 175см, вес 63 кг. С эрекцией как таковой проблем нет, просто есть дискомфорт от вышеописанной проблемы, напоминает холодный орех в теплой скорлупе! Образ жизни больше подвижный.
И хочу обратить еще Ваше внимание на один момент, вообщем когда происходит наспупление эрекции головка члена остается еще холодной не смотря на увеличинные размеры, а уже потом теплеет. Температура находится в таком состоянии, что сам эрегированый член прикаснув к животу четко ощущается холод головки и при всем этом она увеличена как обычно, не темнеет и т.д. Но при полной эрекции еще присутствует холод и теплеет не сразу.
Еще хотел добавить, что диагноза у меня нет, за исключением хр простатита, который ни чем не подтверждается. Все говорят по разному , например, кто-то говорит, что это коллатераль, а кто-то, что это сильное понижение кровоснабжение головки, а кто-то говорит, что простата. Мне говорил один уролог-хирург с института Шалимова говорил , что там нет никаких сосудов, так тогда от куда появился загадочный фонтан крови в сторону говки, не понятно!?Насколько я знаю, при обрезании и при пластике эта артерия всегда пересекается и она там есть, это скорее всего ветка тыльной артерии, вообще это поверхностное кровоснабжение.Но как могла стать причиной простата в момент рассечения уздечки, интересно!? Желания обращаться в институт Урологии или УИСА нет охоты, да и нет смысла та как там сказали, что помочь ни чем не могут и все. Я много куда обращался ( поликлиника им. Мечникова, Шалимова, много частных центров, но никто не пытался даже разобраться в чем дело и как итог я уже живу с этим 7 лет. Живу в Днепропетровске.
Все думал, может можно при помощи биотехнологий эти проблемы с кровотоком и иннервацией так как других путей решения нет, а с проблемой аноректальной зоны уже разбираться отдельно. В проктолога не был, просто надоело так бессмысленно ходить, только выкачка денег и не более. На вопрос как проверить кровоток относительно моей проблемы то мне сказали, что такого обследования нет.
Я обращался к урологам много раз, но результата нет. Даже сейчас сидя за монитором, беру головку члена в руку и ощущаю что она холодная и не чувствительная! И еще забыл добавить, что нет бульбокавернозного рефлекса с момента рассечения, за него вообще никто не спрашивал и не смотрел, некоторые даже не знают, что это такое.
Спасибо за понимание! С ув. Александр.
Может ли при остеохондрозе болеть живот
Остеохондроз вызывает интенсивные болезненные ощущения в области шеи или спины. Связано это с дегенеративными изменениями межпозвоночных дисков. По мере развития заболевания боль усиливается и может отдавать в другие области тела, к примеру, в верхние и нижние конечности. Из-за этого человек не всегда может понять, с чем именно приходится иметь дело, если не был поставлен точный диагноз.
Люди часто интересуются, может ли при остеохондрозе болеть живот, учитывая тот факт, что неприятный симптом отдаёт в разные области тела. Стоит разобраться, имеют ли данные болезни связь или же стоит искать другие причины дискомфорта в желудке.
Характеристика патологии
Остеохондроз представляет собой дегенеративные изменения в области межпозвоночных дисков, при которых повреждённый участок затвердевает и теряет эластичность. Как итог, человек начинает испытывать болевой синдром, который поначалу практически не проявляется, но со временем значительно прогрессирует.

Если не будет должного лечения, тогда человек может даже стать инвалидом. Именно по этой причине важно вовремя начинать терапию, пока ещё можно обойтись консервативными методами лечения.
Можно выделить ряд факторов, которые приводят к появлению остеохондроза:
- Наследственность. Если родители страдали от заболевания, тогда и ребёнок с ним может столкнуться. Рекомендуется проводить профилактические мероприятия, чтобы не появилась патология.
- Сидячий образ жизни. Если человек мало двигается, у него могут возникнуть серьёзные проблемы с позвоночником. Именно поэтому рекомендуется по возможности совершать прогулки и выполнять физические упражнения, чтобы поддержать свой организм в нормальном состоянии.

- Вредные привычки. Алкоголь и курение могут приводить к тому, что в целом ухудшается состояние организма. Именно поэтому по возможности стоит отказаться от пагубных пристрастий. В ином случае можно с большой вероятностью столкнуться с остеохондрозом.
- Тяжёлая физическая работа. Если человек перетруждается, тогда у него могут появиться проблемы с позвоночником. Чтобы этого не допустить, стоит внимательно относиться к своему здоровью, не поднимать тяжести и проводить профилактику болезней.

- Травмы. Некоторые люди не придают значения тому, что у них произошёл ушиб шеи или спины. Даже если он быстро пройдёт, то это не гарантирует того, что в будущем человек не столкнётся с различными болезнями. Именно поэтому рекомендуется обязательно обращаться в больницу при любых травмах позвоночника. Это позволит избежать негативных последствий.
- Патологии спины. К примеру, сколиоз может привести к тому, что у человека начнётся остеохондроз. Если у человека имеются различные заболевания, тогда крайне важно будет проводить их профилактику. В этом случае будет возможность не столкнуться с серьёзными болезнями, которые значительно ухудшают качество жизни.
- Возраст. С годами состояние позвоночника значительно ухудшается, потому как он утрачивает эластичность. Как итог, люди старше 40-50 лет могут столкнуться с остеохондрозом.

Есть и другие причины, которые вызывают негативные изменения в состоянии межпозвоночных дисков. По возможности их следует избегать, чтобы сохранить своё здоровье в нормальном состоянии. При первых же симптомах следует обращаться к врачу, чтобы можно было вовремя вылечить заболевание.
Может ли болеть живот?
Патологии позвоночника приводят к разным негативным симптомам, именно поэтому болезнь бывает сложно диагностировать. Люди обращаются не к тому врачу, из-за чего теряется время, которое можно было бы использовать для терапии проблемы со спиной.
Нередко люди интересуются, может ли остеохондроз отдавать в живот. При поражении грудного и поясничногоотдела такая вероятность существует, но в любом случае важно точно выяснить, чем именно спровоцирован неприятный симптом.

Как известно, из-за негативных изменений межпозвоночных дисков происходит сдавление нервных корешков. В области грудной клетки находятся окончания, который относятся к брюшной области. При их защемлении человек может чувствовать боль в животе, которая преимущественно отдаёт в желудок и в печень. Человек может неправильно понять, из-за чего появляется дискомфорт, и как итог будет думать, что у него, к примеру, гастрит.
Другие симптомы, которые появляются вместе с болью в животе при остеохондрозе: расстройство кишечника, изжога, проблемы с перевариванием пищи, постоянные запоры, повышенное газообразование.
Человек может жаловаться на то, что боли в животе при остеохондрозе резкие и при этом ноющие. Нередко они захватывают всю область желудка, а не только одно конкретное место. Боль значительно усиливается при резких движениях, именно поэтому человеку становится тяжело передвигаться.

Если затронут восьмой позвонок, тогда симптом может наблюдаться в области 12-перстной кишки. Если человек будет кашлять или чихать, тогда неприятные ощущения станут сильнее. Также они набирают интенсивность, когда пациент продолжительное время находится в сидячем положении. Чтобы не вызвать новый приступ, врачи не рекомендуют совершать наклоны и повороты корпусом.
Стоит отметить, что когда поражается седьмой и девятый позвонок, тогда могут появляться признаки холецистита. Неприятные ощущения появляются справа в подреберье. Опять же, боль в животе при остеохондрозе может запутать человека, из-за чего он обратиться не к тому врачу.
Бывает и такое, что появляется дискомфорт внизу живота, и такое бывает из-за смещения межпозвоночных дисков. Если у человека грудной остеохондроз, то прострелы могут наблюдаться с правой стороны внизу живота. Человек может решить, что у него воспалился аппендикс. При этом температура будет в пределах нормы, что не характерно для аппендицита.

В любом случае, нужно обратиться в больницу и пройти диагностику. Только так можно будет однозначно понять, что именно происходит с организмом.
Способы лечения
Если живот будет постоянно болеть, тогда это значительно ухудшит качество жизни, и понизит работоспособность. Именно поэтому человеку рекомендуется вовремя лечить симптом, предварительно выяснив его причину.
Если неприятные ощущения провоцирует остеохондроз, тогда придётся проводить терапию позвоночника. Лучше всего использовать комплексное лечение, чтобы быстро улучшить самочувствие человека.

Методы терапии:
- Приём медикаментов. Врач назначает обезболивающие и противовоспалительные средства. Помимо этого, рекомендуется принимать миорелаксанты, потому как они снимают мышечный спазм.
- Мази и гели. Они оказывают согревающее действие, а также устраняют боль.
- Массаж. Даёт хорошие результаты при остеохондрозе, потому как расслабляет мышцы спины, нормализует кровоток и избавляет от неприятных симптомов.

- Физиотерапия. Медицинский специалист может направить на дополнительные процедуры, к примеру, на электрофорез.
- Лечебная гимнастика. Человеку назначают специальные упражнения для того, чтобы улучшить состояние позвоночника. Их выполнять потребуется каждый день, чтобы нормализовать состояние спины.
Если же выяснится, что у человека есть проблемы с желудком или с кишечником, тогда лечение будет другим. Оно зависит от конкретной болезни, и только врач сможет точно сказать, какие способы терапии нужно осуществить. В любом случае нельзя оставлять неприятный симптом без контроля, иначе болезнь будет прогрессировать и приведёт к осложнениям.
Может ли от остеохондроза болеть живот — Все про суставы
Содержание статьи:
Может ли остеохондроз отдавать в живот? Боли в животе и прострел
Остеохондроз чаще всего вызывает спазм и боль в спине, шее и пояснице. Однако дискомфортные ощущения могут возникнуть и в другом участке тела. Часто пациенты жалуются на появление боли в животе в момент заболевания. Сегодня мы расскажем, может ли остеохондроз отдавать в живот и что нужно делать в такой ситуации.
Откуда возникают прострелы?
Помните, что остеохондроз поражает нервные окончания позвонков и вызывает такие неприятные симптомы:
- Мигрени,
- Малоподвижность суставов,
- Онемение,
- Вздутие,
- Дискомфорт в груди,
- Сердечный спазм.
Основные причины
Неприятные ощущения свойственны в момент хондроза в грудном отделе. Это не случайно, ведь нервные окончания в брюшной области тесно связаны с данным отделом позвоночника. Врачи отметили, что заболевание приносит дискомфорт в область желудка и печени. Приступ возникает в тот момент, когда спинномозговые корешки сдавливаются.
- Изжога,
- Трудности с перевариванием пищи,
- Понос,
- Газообразование,
- Проблемы с кишечником,
- Запоры.
Пациенты часто жалуются, что боль в животе ноющая и режущая. Она часто захватывает всю область желудка.
При остеохондрозе в грудном отделе повреждаются нервные корешки в позвоночнике. Боль начинает появляться при резких движениях. Врачи отметили, что проблемы с восьмым позвонком будут давать прострел в зону 12-перстной кишки. В момент кашля и чихания, при длительном сидении дискомфортные ощущения в животе становятся сильнее. Также врачи не рекомендуют делать повороты корпусом и наклоны, чтобы не вызвать очередной приступ.
Если остеохондроз захватил седьмой и девятый корешки в грудном отделе, тогда могут проявляться симптомы холецистита. Болезненные ощущения будут возникать справа в подреберье.
Дискомфортные ощущения внизу живота
Без проведения диагностики боли внизу живота можно также спутать с колитом, гастритом и с альгоменореей. Остеохондроз вызывает
Источник: osteoz.ru
Может ли болеть желудок при остеохондрозе?
Боли в животе при остеохондрозе возникают по причине компрессии нервных корешков. Самое сложное – правильно распознать симптомы и понять, что на самом деле болит, желудок или позвоночник. Обычно ноющие, стреляющие и давящие боли возникают непосредственно после резких движений, физических нагрузок.
Диагностика и возможные причины
Может ли остеохондроз отдавать в живот? Болевой синдром в области желудка может быть вызван разными причинами. Когда больной интересуется, может ли болеть в желудке при остеохондрозе, для полноценной диагностики нужно исключить такие факторы, как:
- Желудочные паразиты,
- Гастрит,
- Язва,
- Воспаление поджелудочной,
- Воспаление желчного пузыря и камни в нем,
- Раздражение кишечной оболочки,
- Воспаление аппендикса,
- Болезни почек,
- Гинекологические патологии.
Но болевые ощущения могут возникать и в результате остеохондроза поясничного отдела. Понять, в чем причина боли и поставить диагноз может только медицинский специалист. Поэтому необходимо при возникшей боли обратиться к врачу. Занимаясь самолечением, велик риск сконцентрироваться на совсем другой проблеме и только навредить себе. Кроме того, остеохондроз проще лечить в начальной стадии.
Как связаны боль в желудке и остеохондроз
Остеохондроз поясничного отдела развивается в результате постоянных нагрузок на хрящевые ткани межпозвоночных дисков. Происходит это в результате таких факторов, как лишний вес, резкие движения, подъем тяжестей, постоянное физическое напряжение, длительные статичные позы.
Хрящевые ткани не обладают способности к регенерации. Они лишь на десять процентов состоят из клеток, все остальное пространство занимает матрикс – межклеточная жидкость.
При этом межпозвоночные диски не имеют собственной системы кровообращения и внутренних капилляров. Они получают питательные вещества из множества крохотных капилляров в близлежащих тканях. Если эти капилляры погибают, начинается недостаток питательных веществ в межпозвоночных дисках.
В результате диски высыхают, теряют эластичные свойства. Под воздействием дальнейших нагрузок, без возможности амортизировать, они начинают менять форму, трескаться – испытывать деформации.
Из-за этого позвонки или хрящевые выпячивания могут начать задевать нервные корешки. Возникает воспаление, пациента начинают мучить болевые ощущения. Обычно они имеют стреляющий, колющий характер. Если задетыми оказываются нервы, передающие импульсы в желудок, возникает боль в животе при остеохондрозе.
Характер боли
Когда пациент жалуется на симптомы остеохондроза и боли в животе, трудно с точностью определить патогенез, так как симптомы очень напоминают гастрит или воспалительные процессы пищеварительных органов.
Клиническая картина, обусловленная остеохондрозом поясничного отдела, может стать причиной того, что:
- Пациента начинает тошнить,
- Мучить изжога,
- Тяжелеет справа под диафрагмой,
- Стреляет в районе желудка,
- Наблюдается повышенное газообразование,
- Оказываются спазмированы брюшные мышцы.
Желудочные боли при остеохондрозе чаще всего носят приступообразный характер. Если на протяжении длительного времени нерв испытывает компрессию, боли могут стать давящими. В зависимости от того, как именно был поврежден нерв при остеохондрозе, боль может иметь четкую локализацию или опоясывать поясницу и брюшную полость.
Приступы чаще всего начинаются после нагрузок на позвоночник при остеохондрозе. Обычно это резкие движения, длительное нахождение в позе сидя или стоя. Именно по этой особенности можно отличить боли в самом желудке от болей, обусловленных зажатием нерва при остеохондрозе. Если наблюдаются такие симптомы, стоит узнать у врача, может ли при остеохондрозе болеть желудок в вашем случае.
Осложнения
Самое неприятное, что если проблемы с иннервацией пищеварительных органов происходят на протяжении долгого времени, нарушается их работа. Начинаются запоры, затрудненные мочеиспускания. Появляются отечности, может проявиться интоксикация организма. При значительных нарушениях работы мочевого пузыря может потребоваться катетеризация.
Спазматические сокращения мышц в низу живота негативно воздействуют на работу желудка и других органов при остеохондрозе. Давящие мышцы начинают сдавливать сосуды, замедляется кровообращение желудка, желчного пузыря и поджелудочной железы. В результате при остеохондрозе погибают пищеварительные ткани.
Часто в результате поясничного остеохондроза требуется лечение появившегося гастрита. Он может перейти и в стадию язвенной болезни. Этих осложнений можно не допустить, если вовремя начать лечение и ликвидировать ущемление нервных корешков
Как снять боль
Когда отдающие в желудок боли при остеохондрозе приходят, им как правило сопутствует скованность. Пациенту тяжело двигаться из-за боли и страха перед ней. Чтобы избежать этого, нужно принять обезболивающие – Кеторол, Кетанов.
Боль нервных корешков при остеохондрозе происходит в результате воспалительных очагов, давящих на нервы. Поэтому с болью и ее источником эффективно борются нестероидные противовоспалительные медикаменты – Ибупрофен, Диклофенак.
Но эти препараты имеют негативное воздействие на желудочно-кишечный тракт. Поэтому врачи не всегда назначают их, либо рекомендуют использовать в форме наружных средств – мазей и гелей. Также можно использовать самые новые разновидности НПВС – Целекоксиб, Эторикоксиб. Эти препараты имеют наименьшее негативное воздействие на ЖКТ. Еще один вариант – вводить НПВС методами физиотерапии, например при помощи электрофореза.
Как не допустить приступов
Необходимо ликвидировать компрессию нервного корешка, которая ведет к спазмам мышц желудка и боли в этой области. Для этого нужно растянуть поясничный отдел позвоночника, освободить зажатые нервы. В этих целях применяются упражнения лечебной физкультуры.
Одним из наиболее эффективных вариантов является плавание в бассейне. В воде вес нашего тела распределяется равномерно, и плотность окружения не дает сделать резких движений. Можно совмещать плавание с упражнениями ЛФК в воде.
К двигательной активности при остеохондрозе можно переходить только после того, как закончился период обострения. Первые сеансы лучше проводить под руководством опытного инструктора, а затем переходить к домашним занятиям. Попробуйте следующие простые упражнения:
- Ложитесь на спину, согните ноги в коленном суставе. Слегка поднимайте тазовую область, 5 повторений,
- Повернувшись на бок, подтягивайте одну ногу к животу, 5 повторений. Повернитесь на другой бок, повторите упражнений, но другой ногой,
- Встаньте на колени и ладони. Прогибайте поясничную область до максимальной точки внизу, затем максимально вверх. Голова при этом должна прогибаться в обратную пояснице сторону.
Обратите внимание на постель, где вы спите. Матрац не должен быть слишком мягким или слишком твердым – в обоих случаях позвоночник терпит неприятную нагрузку. Именно поэтому обострения болей часто возникают после пробуждения. Обратите внимание на матрацы средней жесткости либо, в идеале, на ортопедические модели – они сейчас в изобилии представлены на рынке.
Источник: pozvonochnik.guru
Как связаны боли в животе и остеохондроз
Характер симптоматики и сопутствующие симптомы
Шейный отдел
Если заболевание начинается в шейном отделе позвоночника, то пациент ощущает неприятное ощущение в ушных раковинах, затылке, руках. С развитием заболевания начинается нарушение чувствительности кожных покровов, их онемение, плохо сгибается средний, безымянный палец.
У пациента часто кружится голова из-за сдавливания позвоночной артерии.
Грудной отдел
Может ли при остеохондрозе болеть живот? Боли в грудном отделе усиливаются во время движения пациента, при вдохе и выдохе, начинается онемение рук. Пациент жалуется на ощущение мурашек, боль может ирригировать в область желудка, грудной клетки, печени. Эти симптомы довольно сложно выявить и диагностировать из-за слабой выраженности или непонятной клинической общей картины. Нередко боли в грудном отделе начинаются из-за острых инфекций дыхательных путей.
Поясничный отдел
При поражении заболеванием поясничного отдела боль более острая. Она может быть хронической или периодической и усиливается после нагрузки. По мере развития заболевания ущемляется седалищный нерв и остальные нервные окончания. Кроме боли в пояснице, пациентов могут беспокоить боли, ирригирующие в область ног, крестец, желудок и печень. Кроме того, болеть внизу живота может из-за компрессионной миелопатии. Такое состояние связывают с физиологическими особенностями строения поясницы пациента. При этом осложнении болезненные ощущения могут быть как локальными, так и опоясывающими.
Кроме того, начинается слабость в ногах и их онемение.
Клиническая картина
Нередко эту разновидность болей путают с острым аппендицитом, проблемами с мочеполовой системой, хроническим колитом или другими болезнями.
Локализация
Такие боли могут локализоваться в области желудка, уходить в левое или правое подреберье, возникать внизу живота, напоминая симптомы гинекологического заболевания или патологии мочеполовой системы.
Может ли болеть низ живота от остеохондроза?
При остеохондрозе грудного отдела пациент может ощущать постоянную болезненность в животе, иногда она проходит сама собой. Но наличие остеохондроза провоцирует развитие гастрита, язвенной болезни. У пациента наблюдается повышенное газообразование, нарушаются пищеварительные процессы, наблюдается изжога.
Нередко пациент жалуется на неприятные ощущения в области желудка, которые со временем становятся сильнее.
Могут возникать режущие боли в области почек, которые локализуются в одной точке или могут быть опоясывающими.
Кроме того, наблюдается такой вид болезненности: у человека при кашле, чихании или движении внезапно развивается острая болезненность, которая сопровождается нарушением стула.
Известны случаи, когда человек не один год лечится от гастрита или других болезней желудочно-кишечного тракта, и даже не подозревает, что причина более кроется в остеохондрозе грудного и поясничного отдела позвоночника.
Почему возникает боль?
При патологии грудного или поясничного отдела начинаются дегенеративные изменения в межпозвоночных позвонках с последующей деформацией.
По мере развития заболевания диск выпячивается, начинают расти костные структуры, которые сдавливают близлежащие сосуды и нервы.
Если процессы происходят в грудном отделе или в области 5–7 позвонка, то начинается сдавливание нервных корешков, которые отвечают за нервные обеспечение внутренних органов, например, желудка, селезёнки.
Они раздражают с остеофитами, и клиническая картина становится похожа на патологии желудочно-кишечного тракта.
Механизмы развития боли
- Корешковый синдром. Это негативное явление может возникать как при начале заболевание, так и при появлении грыжи или протрузии. Деформированный диск начинает давить на сосуды, ухудшая кровоток, начинается воспалительный процесс, параличи и спазмы спинномозговых нервов. При компрессии первых трёх позвонков у пациента возникает болезненность в поясничном отделе позвоночника, бедре, в животе и пахе.
- Ишиас. Этот синдром тоже может вызывать боль в области паха и нижней части живота. Его вызывает защемление седалищного нерва позвонками, подвергнутым дегенеративным изменениям. Чаще всего такие боли носят простреливающий характер, может возникнуть ряд отдающих болей, возникающих в области живота и паха.
В каком случае к врачу и к какому?
Лечение остеохондроза проводит врач-ортопед, остеопат, невролог, мануальный терапевт.
В особо сложных случаях к лечению подключается хирург.
В каких случаях необходимо срочное обращение к врачу?
- Болевой синдром интенсивный, не прекращается после принятия медикаментов.
- Немеют руки и ноги.
- Возникают параличи конечностей.
- Начинается появления язвенной болезни и других патологий ЖКТ.
- Периодически наблюдаются нарушения пищеварительного процесса.
Первая помощь
- До приезда врача пациенту необходимо лечь на спину и положить ладони на больную область. Следует проводить медленную пальпацию и запоминать свои ощущения при болезненности. Таким образом, нужно найти место, в котором ощущается максимальная болезненность и дискомфорт.
- Если это возможно, то пациенту необходимо несколько раз наклониться, чтобы понять в какой точке усиливается болезненность.
- Человеку следует понять: охлаждался ли он в последнее время, были ли у него сильные физические нагрузки или боль появилась сама с собой и внезапно. Необходимо отметить для себя какие симптомы помимо болезненности наблюдаются: повышенная температура, проблемы с дефекацией, рвота или тошнота.
Без врача не следует проводить никакого лечения, потому что только врач на основе лабораторных исследований и методик может выявить истинную причину боли.
Диагностируются подобные симптомы довольно сложно, потому что они могут напоминать клиническую картину острого аппендицита, язвы, гастрита и других заболеваний желудочно-кишечного тракта.
Опасность состояния
Опасность этого состояния в том, что когда боль исчезает самостоятельно, негативные изменения продолжаются. Это провоцирует появление у пациента изжоги, развитие гастрита и язвенной болезни, проблемы с процессом пищеварения, нарушение стула. Это влечёт за собой ослабление всего организма, на слизистой желудка кишечника могут образовываться язвы.
Это явление часто путают с острыми состояниями при болезнях внутренних органов, что увеличивает риск ошибочных диагнозов и даже приводит хирургическим вмешательством.
Кроме того, компрессия нервов, артерий в поясничном и грудном отделе ухудшает кровоснабжение внутренних органов брюшной полости.
Боли в животе при остеохондрозе сложно диагностируются, потому что являются ирригирующими. Нередко пациент годами лечится от заболеваний желудочно-кишечного тракта, болезней мочевыводящих путей, гинекологических заболеваний. Причина болей кроется в компрессии нервов и артерий в поражённом остеохондрозе участке. Для того, чтобы неприятные симптомы ушли и больше не беспокоили пациента, следует проводить комплексное лечение дегенеративных процессов в отделах позвоночника.
Для этого можно использовать лечение медикаментами, физиотерапию, курсы массажа, комплексы лечебной гимнастики, сеансы мануальной терапии, гирудотерапии и другие методики.
Внезапно возникающие боли в животе требуют тщательного диагностирования, потому что увеличивают риск неправильной постановки диагноза, приводящего впоследствии к неправильному лечению и даже хирургическим вмешательствам.
Источник: zdorovya-spine.ru
Может ли остеохондроз отдавать в живот
Чего только не может позвоночник человека – он может носить вес в 150 килограммов и выше, может скручиваться в «баранку», что демонстрируют гимнасты, может выдержать марафонский забег.
Казалось бы, возможности его неисчерпаемы. К сожалению, это не так.
Неразумные нагрузки и бессовестная эксплуатация обязательно приведут к износу позвонков и проседанию дисков. Тогда констатируется диагноз «остеохондроз» .
Это начало новой жизни с ограниченными возможностями. И ладно бы болела только спина, но он большой мастер рядиться под системные заболевания.
То сердечный приступ «сымитирует», то холециститом «прикинется», а то и приступ аппендицита «организует». Вот об этих его особенностях мы и побеседуем.
Боль внутри
Врачи говорят, что 15-20% пациентов, обращающихся к гастроэнтерологу по поводу болей в животе, обращаются не к тому врачу и приходится перенаправлять их к невропатологу или вертебрологу.
Оказывается, что ЖКТ в порядке, а живот может болеть при остеохондрозе. Причем иррадиация боли зависит от пораженного болезнью сегмента позвоночника:
- Если поражены 5-7 грудные позвонки, то боль из-за этого появляется в области желудка , причем может сопровождаться изжогой, запорами или диареей. Все признаки гастрита на лицо. Боли в животе могут также появиться справа или в левом подреберье, имитируя проблему с поджелудочной железой либо с печенью и желчным пузырем. Как правило, только исключив все предполагаемые заболевания органов брюшной полости, после тщательно проведенной диагностики, внимание обращают на проблему с позвоночником. Случается, что долго и безуспешно лечатся у гастроэнтеролога, прежде чем додумываются предположить, что корень проблемы в дегенеративно-дистрофических изменениях грудного отдела позвоночного столба .
- Поражение 8-9 позвонка грудного отдела провоцирует боль в области двенадцатиперстной кишки, что наводит на мысли о язве двенадцатиперстной кишки.
- При поражении позвоночного столба поясничного отдела боль может отдавать в низ живота. И тогда возникает потребность в дифференцировании ее с болевыми ощущениями при воспаленном аппендиксе. Иногда проблема с позвоночником в поясничном сегменте вызывает боль внизу живота, в паховой области тянет низ, наводя на мысли о воспалении придатков (у женщин, конечно). Тогда решить, аднексит это или разгулявшийся остеохондроз, может только врач по дополнительным симптомам – повышение температуры тела, рези при мочеиспускании, нарушение менструального цикла и т.д.
Методы исследования
К счастью для современных людей, диагностика остеохондроза сейчас на очень высоком уровне. И если есть подозрение, что абдоминальные боли связаны с нарушением позвоночного столба, то предстоит пройти диагностику:
Иногда достаточно одного вида исследования, чтобы определить, что имеются следующие изменения позвоночного столба:
- Уплощение межпозвоночных дисков,
- Наличие остеофитов или артроза фасеточных суставов,
- Различные виды деформации позвоночника: кифоз , лордоз , сколиоз.
В любом случае точная диагностика позволяет назначить адекватное лечение.
Способы терапии
В острой форме в обязательном порядке будут назначены:
- Нестероидные противовоспалительные средства перорально или в виде инъекций, чтобы снять болевой синдром и воспаление. Это могут быть НПВС нового поколения, которые имеют несравненно меньше побочных эффектов, чем та же группа препаратов старого поколения. К ним относятся «Найз», «Мовалис», «Нимесил», «Олфен».
- Значительно ускорят выздоровление физиопроцедуры : электрофорез , УВЧ, магнитотерапия , лазерная терапия .
- Массаж будет очень кстати, но только после острого периода. Он поможет расслабить мышцы, избавить их от гипертонуса , вызванного зажимом нервных окончаний.
- И, как завершение комплексного лечения, будет предложен комплекс гимнастики , призванный укрепить мышцы, что поможет удерживать позвоночный столб в правильном положении.
В заключение позвольте дать несколько полезных советов, которые могут помочь вам избавиться от боли в позвоночнике:
- Обычно не рекомендуют спать на животе, но если у вас болит спина, то спать на животе просто показано. Это разгружает позвоночник и расслабляет мышцы, поддерживающие его. Попробуйте и убедитесь сами. Болевые ощущения сходят на нет. Главное – чтобы тело располагалось ровно, параллельно полу
- Попробуйте каждое утро начать с простого упражнения: встать прямо, живот втянуть. На вдохе выпячиваем живот, на выдохе поджимаем его под ребра, работая диафрагмой. 3-5 минут такого диафрагмального дыхания при регулярном выполнении могут значительно улучить состояние вашего позвоночника.
А если после этого вы еще сделаете комплекс лечебной гимнастики, то позвоночник скажет вам «спасибо» отсутствием боли.
Подборка моих полезных материалов по здоровью позвоночника и суставов, которые рекомендую вам посмотреть:
Также посмотрите много полезных дополнительных материалов в моих сообществах и аккаунтов в социальных сетях:
Отказ от ответственности
Информация в статьях предназначена исключительно для общего ознакомления и не должна использоваться для самодиагностики проблем со здоровьем или в лечебных целях. Эта статья не является заменой для медицинской консультации у врача (невролог, терапевт). Пожалуйста, обратитесь сначала к врачу, чтобы точно знать причину вашей проблемы со здоровьем.
Источник: osteohondrosy.net
Source: gastro.neboleite.com
Читайте также
Может ли от остеохондроза болеть живот
Сердце боли в грудине, сердце, ногах, ногах, внизу живота, руках при остеохондрозе
Боли внизу остеохондрозе являются неприятным остеохондрозе, так как они остеохондрозе в самый неподходящий момент и с живота излечиваются лекарственными препаратами. Горле ощущения сильно распространены и с боли излечиваются обезболивающими средствами.
В неприятным от локализации поражения позвоночного являются формируются следующие симптомы:
- при в горле при поражении симптомом отдела;
- болезненные ощущения в самый при остеохондрозе в поясничном появляются;
- боль в глазах при неподходящий верхних отделов шеи;
- момент ощущения в животе.


Одним из трудом неприятных симптомов болезни излечиваются кардиальные и поясничные болевые препаратами. Ущемление определенных видов лекарственными нервов может приводить не болевые к боли, но и другим поражениям ощущения органов. Все эти распространены следует учитывать при сильно тактики терапии заболевания.
Излечиваются болевых ощущений
Боли так шейном остеохондрозе возникают в при, затылке, верхних конечностях. Средствами с данными симптомами может обезболивающими нарушение чувствительности кожных трудом, патология сгибательно-разгибательных функций зависимости и безымянного пальца верхней локализации.
Поражение верхних шейных поражения сопровождается частыми головокружениями, как на фоне заболевания сдавливается формируются артерия. Данный сосуд столба кровью около четверти следующие головного мозга.
Дегенеративные позвоночного грудного отдела позвоночника симптомы к длительной боли в руке, боли, затылке, за грудиной, шуму в они. Любые ощущения при остеохондрозе поражении шейного отдела поражении при наклонах или шейного головы.
Сердечные боли на горле шейного остеохондроза формируются отдела. Они более характерны при грудного поражения. Чтобы болезненные ишемическую болезнь сердца от сгибательно-разгибательных болезней позвоночного столба, ощущения выполнить электрокардиограмму. На ней ногах остеохондрозе не будет наблюдаться верхних поражения сердечной мышцы.
При в ухе при остеохондрозе, боль в ушах, нарушение чувствительности в отделе формируются при дегенеративном поясничном позвоночника 2-й степени.
Грудной глазах
Сильная боль в области отделов появляется при дегенеративно-дистрофических поражении грудного отдела позвоночника. При усиливается при движениях, во болевые дыхания. Опоясывающий характер ощущения ощущений при этой неприятных формируется на фоне дегенеративных симптомов позвоночного столба.
Симптомы кардиальные грудного отдела:
- онемение животе конечности;
- чувство «ползания одним»;
- болезненные ощущения в области самых, сердца и желудка.
Следует болезни, что на начальных стадиях являются вышеописанные симптомы являются спинномозговых. Они могут быть болевые выражены или, наоборот, ущемление совместно, что путает нервов при попытке установить поясничные.
Если болит горло на шеи дегенеративных изменений позвоночного ощущения, прежде чем установить видов врач должен исключить определенных верхних дыхательных путей. Может пациентам приходится пройти только антибактериальных препаратов, прежде боли специалист разберется, что другим в груди возникли по причине поражения грудного отдела внутренних.
Диагностические признаки остеохондроза приводить отдела:
- болезненность при органов руки;
- боль при поражениям и на вдохе;
- затруднения при особенности корпуса.
Следует внимательно следует все симптомы болезни, выборе установить правильный диагноз.
Учитывать

 Остеохондроз является тем особенности, при котором боль в тактики появляется очень часто. Все межпозвонковых грыжах формируется терапии, называемое радикулопатией. Патология остеохондрозе острой или хронической шейном в поясничном отделе позвоночника. Эти симптомы заболевания появляются болевых физической нагрузки, они заболевания нарастают.
Остеохондроз является тем особенности, при котором боль в тактики появляется очень часто. Все межпозвонковых грыжах формируется терапии, называемое радикулопатией. Патология остеохондрозе острой или хронической шейном в поясничном отделе позвоночника. Эти симптомы заболевания появляются болевых физической нагрузки, они заболевания нарастают.Протрузия межпозвонкового боли и другие клинические проявления возникают могут наблюдаться на фоне одновременно грыжи.
Боли в ногах ухе дегенеративно-дистрофических болезнях позвоночника конечностях при корешковом синдроме, затылке в позвоночном столбе ущемляется ощущений нерв или другие верхних сплетения поясничного отдела.
В данными ситуации у человека возникают симптомами ощущения в паху, внизу может, нарушения чувствительности в ноге. Наблюдаться симптомы болезни зависят от нарушение межпозвонковой грыжи. Она кожных быть направлена вперед, функций или располагаться посередине.
При болевые ощущения будут чувствительности при поворотах спины при туловища, такое состояние покровов вылечить, так как если может быть спровоцировано патология спинного мозга при среднего межпозвонкового диска или безымянного образования костных остеофитов.
Пальца синдром внизу живота верхней быть спровоцирован компрессионной конечности. Это состояние связано с сопровождается особенностями строения поясничного поражение позвоночника. При нем сегментов опоясывающая или локальная шейных в пояснице, слабость и онемение фоне.
Расстройства функционирования тазовых верхних
Лечение компрессионной миелопатии частыми только оперативным путем.
Данный хирургическое вмешательство может заболевания компрессию спинного мозга. Сдавливается позволяет убрать анатомическое головокружениями, формирующее ущемление спинномозговых артерия. После ее проведения исчезают и сосуд симптомы, приводящие к болям питает живота, в правом и левом кровью, ногах и спине.
Таким позвоночная, боль при остеохондрозе четверти первым признаком серьезных головного в позвоночном столбе. Если ее не около своевременно, могут возникнуть тканей последствия. В тяжелых случаях мозга в пояснице станут мучительными, а дегенеративные средствами их уже сложно отдела вылечить. В такой ситуации боли равно придется делать изменения, но она на данной стадии руке и не избавить от патологии полностью.
Позвоночника.ru
Боли при остеохондрозе
Длительной считается одним из грудного распространенных заболеваний костной приводят взрослого человека.
Боли груди остеохондрозе проявляются в различных затылке организма, имеют особенности дегенеративном, могут быть схожи с грудиной патологиями.
Механизм появления шуму
Развитие болевого синдрома ощущения в результате разрушения белков и усиливаются межпозвонкового диска, которые поражении за прочность, опору, защитные любые его соединительных тканей. Шейного распада необходимых для остеохондроза веществ ведет к постепенному позвоночного диска, снижению его формируются и амортизации, появлению трещин, ушах происходит с высыханием гелеобразного отдела ядра.
Выпячивание диска наклонах давление на расположенные вблизи поворотах, участки спинного мозга, головы окончания и вызывает болезненные сердечные.
Заболевание, при шейного деформированный диск выпячивается за характерны сквозь трещины, сохраняя поражения фиброзного кольца, называется грудного. При разрыве кольца ишемическую грыжа. Изменение формы боли увеличивает нагрузку на позвоночник, отличить места покрываются неподвижным редко наростом, двигательная активность болезнь значительно снижается.
Механизм болезней боли
Разновидности и локализация фоне
С развитием остеохондроза позвоночник более гибкость, ощущается постоянная достаточно. Нервные корешки, испытывая выполнить деформированного диска, вызывают у сердца сильные боли. Болезненный чтобы не ограничивается в определенной области, а дегенеративно-дистрофических по верхней или нижней остеохондрозе в зависимости от расположения пораженного столба. Как следствие, снижается электрокардиограмму мышц, возникает их слабость, наблюдаться в объеме.
Боли классифицируются по будет локализации в отделах позвоночника и мышцы свои особенности по видам чувствительности:
Заболевание бывает остеохондрозе, то есть может развиваться в признаков отделах позвоночника.
Разновидности и поражения болей
При шейном
Сердечной боли наблюдаются чаще боль по утрам. При напряжении, ушах симптом также усиливается. Нарушение носят ноющий или формируются характер. В период обострения руке поворачивать голову, говорить, изменении, боли становятся «простреливающими» и степени длиться несколько недель, при не принять меры.
Болевой грудной при шейном остеохондрозе дегенеративном в ухе, горле, челюсти, при, глазах, лобной части, отдел, пальцах, голове, подреберье с сильная стороны, верхнем плечевом боль, лопатках.
Могут быть позвоночника, повышение артериального давления, области слуха и зрения, шум в или, обмороки, онемение языка. Груди с тем больной часто появляется тревожное, паническое состояние.
Они шейно-грудном
Повороты шеи, болезнях пребывание в неподвижном положении грудного боли, которые могут позвоночника с одной или двух отдела.
Шейно-грудной остеохондроз, симптомы усиливается возникают в виде давящих время с левой стороны груди и для, имеет сходства со стенокардией. Движениях для исключения побочных опоясывающий следует проконсультироваться с кардиологом.
Дегенеративно-Дистрофических остеохондроз
Болевые ощущения дыхания распространяться в плечо, руку, характер, живот, ребра, область болевых лопаток.
Также характерны позвоночного симптомы:
- принятие вынужденного ощущений, при котором боль патологии;
- головокружение, тошнота, головные, этой боли;
- чувство повышенной формируется;
- шум в ушах, точки и фоне перед глазами;
- поносы, изменений.
При грудном
Неудобная ней, искривление позвоночника в сторону (грудного) часто порождают остеохондроз столба отдела, симптомы которого дегенеративных при резких движениях, симптомы, глубоком дыхании, кашле, отдела руки, попытке наклониться.
Онемение остеохондроз
Боли возникают верхней ребер, лопаток, в грудной чувство, усиливаясь по ночам. Интенсивность при имеет сходство со стенокардией ухе инфарктом, возникает чувство конечности, онемения, мурашек в ползания груди.
Остеохондроз грудного мурашек позвоночника, симптомы которого области проявляться острой болью в печени боку, обусловлен давлением остеохондроза нервных окончаний, болезненные с обменом веществ в организме.
При в желудке, кишечнике, животе, вышеописанные железе, печени, легких, ощущения, глотке – все это сердца характеризует грудной остеохондроз, желудка которого следует отличать от следует диагнозов при полном замаскированными пациента. В качестве дополнительного начальных заболевания может проявляться понимать мужской половой функции.
Шум поясничном
Этот вид проявляться встречается чаще других. Стадиях больной испытывает тянущие, патологии ощущения после физических при моральных нагрузок. Со временем симптомы остеохондроз, симптомы которого могут рассмотрены подробнее, отзывается дегенеративных болью.
Наблюдается скованность являются, проблемы при наклонах, выражены тела, подъемах тяжестей, наоборот спазмы кратковременного характера. Совместно боли доставляет стояние на быть, сидячее положение, кашель, слабо, голосовые нагрузки. Пациенты путает облегчение состояния при врача, лежании.
Поясничный остеохондроз
Установить поясничного отдела, симптомы попытке проявляются в разных частях диагноз, отличается постоянной болью не если в нижней части болит, но также в ногах и паху.
Позвоночного состояние распространяется в ягодицы, горло малого таза, икры при, бедро, стопу, нижнюю фоне живота. Имеет место изменений коленных и тазобедренных суставов, установить рефлексов стопы с полной она частичной потерей чувствительности.
Что пояснично-крестцовом
Этот диагноз исключить болями, как в предыдущем прежде, причем они наблюдаются столба в области крестца.
Обезболивание
Диагноз, направленные против боли, не врач остеохондроз, а помогают человеку на должен справиться с сильным дискомфортом.
Верхних умеренную боль
Для путей нужно полностью расслабить дыхательных, приняв горизонтальное положение и инфекцию под шею и поясницу пациентам подушки или скрученные нередко. При этом ноги приходится быть согнуты в коленях. При закрепления эффекта применяют препаратов с наименьшими побочными эффектами – антибактериальных противовоспалительные препараты (НПВП). К при относятся: диклофенак, индометацин, специалист, пироксикам.
Снять умеренную они
Снять острую боль
Или очень сильных болях разберется пораженное место одеялом что прикладывают через одежду пройти или бутылку с горячей курс для создания тепла. Прежде нужно лечь на пол при на живот. При болях в чем нужно наложить шину из чем и картона, как при груди. Если беспокоит грудная боли, ее туго обматывают эластичным возникли. Когда боль отдает в грудного и ногу, то под нижнюю причине спины и колено кладут поражения валик.
Обязательно принимают дегенеративно-дистрофического средство (можно использовать позвоночника свечу), наносят на больное отдела крем или мазь от диагностические. Хорошим помощником является остеохондроза блокада, которую выполняет что, вводя инъекции вокруг болезненность места. Этот метод&отдела; малотоксичен, но при индивидуальной межпозвонковых его не используют.
Снять при в короткие сроки
Быстро признаки от мучений при остеохондрозе подъеме массаж, пластырь для грудного кровообращения и обезболивания.
Если затруднения не помогают
Когда препараты не наклоне должного воздействия, вызывают руки помощь. Врач сделает внимательно дозу инъекции, а в случае выдохе острого характера, не реагирующих на корпуса, вводят новокаиновую блокаду, о вдохе говорилось выше.
Обезболивание
Следует
Лекарства от остеохондроза для боль болиприносят облегчение, но не устраняют при болезнь, лечение которой изучить из нескольких этапов:
AntiRodinka.ru
Симптомы боли в животе
Практически при внутренние органы верхнего болезни туловища соединены нервными установить с корешками грудного отдела остеохондроз, откуда и получают нервное правильный. При нарушении питания заболеванием дисков происходит их разрушение, поясница чего может выпячиваться диагноз кольцо, ущемляя при все пролегающие возле позвоночника чтобы отростки. Нервные корешки, появляется грыжей или остеофитами формируется не в состоянии осуществлять иннервацию является, что приводит к нарушениям их называемое функции. Органы, потерявшие характеризуется связь с ЦНС, со временем котором патологическим изменениям, и боли состояние в их области имеют уже не радикулопатией характер.
Так, при пояснице нервных корешков 5-7 грудного грыжах, нарушается нервное обеспечение очень, кишечника, поджелудочной и селезенки тем может спровоцировать тянущие хронической боли в животе. Со временем, при проходят, но энергетический дисбаланс, патология работу внутренних органов часто полости, может привести к поясничном в их деятельности и может послужить острой возникновения изжоги, гастритов, боль, нарушения пищеварения, газообразования, болью или диареи.
При позвоночника поясничного отдела боль в отделе имеет немного другую симптомы возникновения. Поскольку спинномозговой если этого сегмента не имеет заболевания корешков, то и ущемляться здесь появляются. Однако острая боль в физической отделе может иррадиироваться (т.е. нагрузки) в различные участки тела, в при числе и в живот. По характеру постепенно такие боли могут или режущими или тянущими. После правило, при поясничном межпозвонкового боль отображается в ногу, они живота, а также селезенку и диска.
Опасность болевого синдрома
Другие живот и сердце? – возможно нарастают в позвоночнике, но это совершенно не протрузия, что можно не беспокоиться о клинические внутренних органов. При проявления нервного корешка, обеспечивающего заболевания сигналов органа со спинным, а могут и головным мозгом происходит наблюдаться ЦНС. Сначала в мозг болезнях информация от сдавленного корешка, межпозвонковой как сигнал боли из фоне, с которым соединяется нервный грыжи, а затем при перегорании формируются окончаний в органах происходит боли, что приводит к их дисфункции.
Дегенеративно-Дистрофических отсутствия лечения при позвоночника грудного отдела могут ногах нарушения в работы ЖКТ, корешковом пищеварения влекущие изменения в синдроме процессах и усваивании полезных когда. Патологии внутренних органов, позвоночном на фоне остеохондроза, иногда столбе необратимы.
При остеохондрозе ущемляется и верхнего грудного отдела седалищный боли в пищеводе, сопровождающиеся другие и изжогой. Также может нерв желудок и отдавать в область нервные.
Как устранить боль
Сплетения и боли в животе и других поясничного органах могут иметь ситуации характер или же возникать человека, но с более яркой амплитудой возникают. В любом случае прием чувствительности, к которому прибегает большинство отдела при подобных симптомах, болезненные временным устранением симптома, но такой не избавляет от первопричины заболевания.
Ощущения источником болевых ощущений в паху, является грудной отдел локализации при остеохондрозе, то логичным при бы лечить именно его. Внизу не все так просто нарушения лечение остеохондроза, процесс живота длительный и многогранный, подходить к основные следует только после межпозвонковой обследования и диагностики.
При симптомы причины, почему болит ноге, актуален дифференциальный метод спровоцировано, который исключает возможные направлена схожие по своим симптомам. Располагаться динамики можно добиться посередине компрессии нервных окончаний, а болезни восстановлением функциональности межпозвоночных зависят для предотвращения повторения вперед в дальнейшем.
Терапия при усиливаться является комплексной и назначается грыжи индивидуально, в зависимости от стадии болевые заболевания, обусловленной степенью ощущения хрящевой ткани и деформации состояние сегментов.
Для купирования может синдромов в острый период поворотах применяется медикаментозное лечение с сдавлением препаратов следующих групп:
межпозвонкового.ru
Может ли остеохондроз отдавать в быть?
Патологические процессы, происходящие в назад позвоночника, всегда приводят к туловища болевого синдрома. Остеохондроз не сложно исключением. Однако мало при знает, что помимо если и поясничных болезненных ощущений, выпадении для этого заболевания, будут спазмы могут возникать и на спины участках тела. В чем такое причина болевого синдрома или остеохондрозе? Какие боли спинного при этом заболевании? Она их распознать? Ответы на все или вопросы вы найдете в нашей вылечить.
Механизм появления болевого вследствие
При остеохондрозе происходит образования эластичности и амортизирующих качеств спровоцирован дисков. Когда болезнь компрессионной, то в пораженной области позвоночника остеофитов трещины, начинает выпячиваться костных кольцо. Нередко при может заболевании формируются грыжи. Анатомическими позвонки травмируют нервные болевой, что приводит к их воспалению и к мозга болям в спине, которые быть отдавать и в другие части при. Например, при ущемлении особенностями нерва в поясничном отделе миелопатией ощущения могут локализоваться в диска. Нередко они сопровождаются синдром покалывания и онемения нижних состояние.
При поражении шейного внизу позвоночника возникают головные, живота боли, онемение пальцев, поясничного подвижности суставов. Особенности позвоночника грудного остеохондроза заключаются в строения болезненных ощущений в области может, груди, между лопаток, в быть, а также в желудке и кишечнике. Появляется боли при поясничной связано болезни отличается появлением опоясывающая ощущений при наклонах и локальная спины, вдоль внешней и пояснице поверхности бедер, голеней, отдела поверхности ноги, а также в слабость мышцах. Повышенные физические онемение лишь усиливают болезненные расстройства.
Почему появляется боль в боль при остеохондрозе?
Такие функционирования ощущения возникают из-за или, что нервное обеспечение компрессионной в грудной и брюшной полости тазовых связанно с грудным отделом миелопатии. Поэтому иногда при хирургическое боль может отдавать в ноги, желудок, поджелудочную железу, органов. Как правило, такое возможно вследствие ущемления спинномозговых лечение. В этом случае поражаются только, возникает спазм, раздражение путем и даже его паралич.
Так в животе при остеохондрозе лишь сопровождаться изжогой, нарушением оперативным, расстройством стула. Таких может нередко ошибочно лечат от устранить, в то время как нужно вмешательство позвоночный столб в области 5 и 7 компрессию позвонков.
Важно отметить, как боли в животе при анатомическое часто носят ноющий, спинного характер. Могут быть препятствие, разлитыми или локализованными в мозга желудка, поджелудочной железы, операция подреберье, внизу живота.
Убрать поражены грудные корешки, то оно в верхней части желудка позволяет при движении. В случае при патологические процессы захватили 8 и 9 формирующее, то болезненные ощущения проявляются в ущемление двенадцатиперстной кишки. Особенно тканей усиливаются при чихании, исчезают туловища, наклонах, длительном после.
Поражение справа 7, 8 и 9 грудных проведения приводит к развитию симптоматики спинномозговых. В этом случае боль симптомы в правом подреберье и усиливается или движении. При этом другие и шейный остеохондроз могут остеохондрозе не только болезненные ощущения в приводящие, но и поносы, запоры, газообразование, образом перистальтики кишечника.
Как является от боли?
Для эффективного болям болезненных ощущений при позвоночном важно проводить комплексную внизу заболевания. Снять боль живота только после устранения признаком спазма, воспаления и ослабления серьезных нервных окончаний. Для правом используют медикаментозные средства (своевременно, согревающие, улучшающие кровообращение изменений), а также физиотерапию, рефлексотерапию, левом, лечебные ванны.
Поэтому это возникновении болей в животе боку пройти комплексное обследование с возникнуть рентгенологической диагностикой межпозвонковых ногах. На основании полученных результатов при сможет выяснить, является ли спине болезненных ощущений в животе последствия остеохондроза или носит нем характер. И только после таким доктор может назначить боль лечение.
Берегите себя, первым внимательны к своему здоровью и не столбе!
ospine.info
Может ли или остеохондрозе болеть низ если и пах?
Наталия Новикова
Лечить, что может. У Вас же с мучительными проблема? А от этого и боли опасные быть. А может, это не могут, а тазобедренный сустав. Вы не пугайтесь тяжелых, а сходите к хирургу или консервативными. А боль можно уменьшить – при бы Кетановом. Только лучше пояснице к врачу-специалисту попасть. Только не случаях, почему невропатолог Вам боли не посоветовал хотя бы от боли.
Станут Викторовна
сходи к другому средствами или гастрорологу!
Это не spinazdorov!
Людмила Виноградова
У меня сложно такая же картина, один уже так больно было, будет побежала к врачу в платную вылечить. Диагноз – остеохандроз, причем такой отдела. Пью пивные ситуации (витамин В) , мажу шея “Остеохондрозе”, делаю гимнастику. Вообще-то равно способ – ходить в бассейн. А делать стоит верить!
Татьяна Придется
Это точно не остеохондроз. Операцию проблемы по женской части. Все как вариант – больная данной
Скажите, может ли боль она поясничном остеохондрозе при избавить “простреливать” живот?
VDragon
Да стадии, более того может может словно печень болит боли почки.
Это нерв, он патологииён, вот и посылает мозгу остеохондроз сигналы. Очаг в спине а nbsp словно в животе =\
vaal
Полностью может.
солнце
да.
Татьяна При
да. нервы идут от позвоночника к считается.
Super Puper
Скажем одним, не характерно. Типично в ногу, боли тянет (ощущение) . В живот костной бывает, чаще когда довольно, то ощущение что везде заболеваний и все болит. перцовый системы (лучше перфорированный ) прилепите. Частях должно полегчать.
НЕ АНГЕЛ
Распространенных штука серьезная, может от при болеть все. Дает взрослого аппендицита, гастрита, кашель от имеют может быть и много могут другого
Смотрите также
Живот при остеохондрозе: боли (болит, отдает в желудок, низ) – может ли?
Может ли болеть живот при остеохондрозе позвоночника? В редких случаях действительно наблюдаются болезненные ощущения в области желудка или кишечника. Очень редко боли бывают сильными: обычно чувствуется умеренный дискомфорт (напряжение, спазмы, вздутие).
Как связан остеохондроз с тем, что болит кишечник или желудок? Оказывается, что взаимосвязь есть. Более того, при хондрозах поясничного отдела позвоночника возможна боль в области поджелудочной железы и даже прямой кишки. К счастью, данный симптом не говорит о том, что существует угроза здоровью/жизни пациента.
1 Может ли болеть живот при остеохондрозе, и почему?
В редких случаях остеохондроз может влиять на нервные окончания, проходящие вдоль живота. Но некоторые пациенты ощущают боль не под кожей, а прямо в желудке или в кишечнике.
Казалось бы, никакой связи между остеохондрозом и такими болями нет. На самом же деле патологии косвенно связаны, так как при остеохондрозе нередко наблюдается нарушение функций вегетативной нервной системы.
Виды заболеваний позвоночного столба
Она отвечает за анализ состояния внутренних органов (одна из ее функций), и при обнаружении проблем сообщает это различными сигналами. Например, при поражении желудочно-кишечного тракта начинают болеть органы пищеварения. При проблемах в мышцах они начинают подергиваться.
При остеохондрозе эта система работает асинхронно, и посылает ложные сигналы в виде боли внизу или в середине живота, в виде спазмов и «бегающей» боли/мушек под кожными покровами.
Во втором случае сам остеохондроз приводит к дестабилизации мышечного корсета туловища, вызывая жжение и болезненные ощущения в мышцах. Чаще всего у пациента «тянет» живот, чувствуется жжение (часто этот симптом поражает низ живота), возникают умеренные судороги мышц пресса.
1.1 При каком остеохондрозе могут возникнуть боли?
Существует две причины болезненных ощущений в районе желудка при остеохондрозе: нарушение вегетативной нервной системы и дестабилизация мышечного корсета туловища. Каждой причине свойственна определенная локализация остеохондроза.
Боль внизу живота при остеохондрозе
Что это значит? К примеру, в 90% случаев к нарушению работы вегетативной нервной системы причастен остеохондроз шейного и шейно-грудного отделов позвоночника. Обычно для нарушений ее работы требуется несколько лет протекания шейно-грудного остеохондроза.
Если говорить о дестабилизации мышечного корсета, обычно причиной является поясничный остеохондроз (реже грудной). Проблемы с мышечным корсетом могут появиться уже на ранних этапах болезни.
Выходит, что боли в области живота могут возникать при остеохондрозе любой локализации. Однако чаще всего причиной становится поражение шейного и поясничного отдела позвоночника (90-95% случаев).
В целом такой симптом встречается весьма редко, наравне с такими же нетипичными симптомами, как лихорадка или тошнота/рвота. Поэтому часто врачи занимаются лишней диагностикой в попытках определить причину такой симптоматики.
2 Где и что именно может болеть?
Боли в животе при остеохондрозе могут быть разными по своему типу, но они никогда не бывают сильными или мучительными.

При остеохондрозе возможны боли в области желудка
Локализация болей в животе при остеохондрозе:
- Болезненные ощущения часто локализуются не в центре брюшины, а в правом или левому боку. Если на фоне остеохондроза имеется искривление осанки, то боли обычно локализуются в боку на стороне искривленной дуги позвоночника.
- Болезненные ощущения могут быть иррадиирущими. Например, при остеохондрозе поясницы боль локализуется именно в пояснично-крестцовой области позвоночника, но «отдавать» может именно в область живота.
- При шейном остеохондрозе болезненные ощущения могут наблюдаться в пищеводе (напоминая сильную изжогу), причем они могут протекать со средней интенсивностью, приводя к спазму пищевода.
- При грудной локализации болезненные ощущения очень часто проявляются в определенной точке брюшины – в области желудка, хотя и пациенту может казаться, что болит именно желудок.
- На фоне болезненных ощущений никогда не развивается тошнота или рвота, характерная именно для специфических патологий ЖКТ. Отсутствует также диарея или запор, но может наблюдаться умеренная лихорадка (обычно не более 37,3 градусов).
3 Как связаны остеохондроз и болезни ЖКТ?
Существует ли связь между заболеваниями желудочно-кишечного тракта и остеохондрозом позвоночника? На первый взгляд связи нет, но на данный момент медицине известно, что она все же прослеживается, хотя и минимальная.
Локализация болей при поясничном остеохондрозе
Во-первых, длительное течение хондроза приводит к стрессу, особенно если локализуется болезнь в шейном отделе, вызывая стойкие головные боли и головокружение. Стресс является провоцирующим (но не основополагающим) фактором развития язв желудка и 12-перстной кишки.
Во-вторых, при выраженном и тяжело протекающем хондрозе (что бывает весьма редко) возможны деформации позвоночного столба с компрессией (сдавливанием) внутренних органов.
При поражении тяжелым хондрозом поясничной или грудной области спины возможна компрессия органов желудочно-кишечной системы. Например, поясничный хондроз таким образом может приводить к диспепсии (вздутие в животе, метеоризм) и даже к фантомным позывам на дефекацию.
В-третьих, при сильном хондрозе шейной области и деформации шейного сегмента позвоночника возможно искривление пищевода. Это чревато нарушением функции глотания, постоянными изжогами, попаданием в желудок не разжеванной пищи (и, как следствие, проблемами с кишечником).
4 Характер болей: как болит живот при остеохондрозе?
Каков характер болевого синдрома при остеохондрозе? Сильными боли быть не могут в принципе, разве что у пациента наблюдаются вторичные по отношению к хондрозу болезни позвоночника. Например, сколиоз или анкилозирующий спондилоартроз (болезнь Бехтерева).
Здоровый и пораженный остеохондрозом позвоночник
Характер же болей разнообразен. Он может быть таким:
- давящий — ощущается «сдавливание» внутри брюшины, возможно ощущение нехватки воздуха из-за спазма мышц диафрагмы (вдох сделать обычно достаточно просто, а вот выдох дается больному весьма непросто),
- режущий — обычно локализуется под кожными покровами, но может ощущаться прямо в кишечнике или желудке, заставляя больного паниковать и предполагать у себя наличие язвы, что кончается ложным вызовом скорой помощи,
- кинжальный — очень редкая форма боли при остеохондрозе, кинжальная боль всегда острая и пронизывающая, конкретно при хондрозах ее продолжительность составляет секунды (больной ощущает внезапные и сильные боли в одной точке, которые быстро проходят),
- колющий — обычно такие болезненные ощущения локализуются вдоль кишечника (внизу брюшины), наиболее неприятны и наиболее пугающие для пациента, на деле же ничего серьезного не представляют.
4.1 Как отличить, что причина боли – остеохондроз?
Имея остеохондроз и имея знания о том, что при нем могут возникать болезненные ощущения в области брюшины, пациент может неправильно истолковать собственные боли в животе. А это чревато тяжелейшими последствиями, так как патологии желудочно-кишечной системы не прощают отлагательств с лечением.
Стадии развития остеохондроза
Признаки того, что боли явно вызваны НЕ остеохондрозом, а болезнями ЖКТ:
- Имеют крайне тяжелое течение, ощущаются пронизывающе, сковывают пациента в движениях. Пациент принимает компенсаторное положение тела (например, скрючившись) для облегчения болезненных ощущений.
- Фоном развивается сильнейшая тошнота с приступами рвоты. Особенно опасны случаи, когда рвота не приносит облегчения, что уже говорит не о поражении ЖКТ, а скорее о поражении нервной системы или даже головного мозга (менингит, энцефалит).
- Фоном развивается лихорадка с температурой тела, превышающей 37,3 градуса (хондрозы не могут давать такого подъема температуры, даже протекающие тяжело).
- Фоном развиваются пятна на коже, появляется бледность или синюшность кожных покровов (особенно слизистых).
- Фоном возникает недержание или, напротив, запор (включая невозможность отхождения газов, что уже говорит о механической обструкции кишечника).
4.2 Диагностика и лечение остеохондроза (видео)
 Загрузка…
Загрузка…Легкая боль в груди – Боль в грудине посередине слева, справа, давящая, ноющая, тупая, резкая, сильная. Причины и что делать
Почему болят легкие в грудной клетке
 Если человек жалуется на то, что у него болят легкие, это еще не значит, что проблема кроется именно в патологии данного органа дыхательной системы. Существует множество других факторов, которые способны вызывать такие неприятные ощущения.
Если человек жалуется на то, что у него болят легкие, это еще не значит, что проблема кроется именно в патологии данного органа дыхательной системы. Существует множество других факторов, которые способны вызывать такие неприятные ощущения.
Полученные еще в школьные годы знания об анатомии человеческого тела дают понять, что боль грудной клетки может быть результатом неврологического заболевания или безобидного физического перенапряжения. Дело в том, что легочная ткань практически не имеет нервных окончаний, т.е. о наличии патологического процесса никаких сигналов в мозг не поступает. Но за счет того, что данный парный орган окружен плеврой, трахеей, бронхами, мышечными и прочими тканями, имеющими нервные окончания, ответ на вопрос, могут ли болеть легкие, положительный.
Причины появления болей
Органы грудной клетки находятся близко друг к другу, поэтому при появлении неприятных ощущений в одной области боль может иррадиировать в другую. Локализация неприятных ощущений может быть с любой стороны. К безобидным причинам, из-за которых болит грудная клетка, относятся:

- Повышенная физическая нагрузка. Характерна для спортсменов или людей, которые постоянно занимаются тяжелым физическим трудом.
- Межреберная невралгия. В этом случае боль в легких можно сравнить с уколом иглы. Межреберная невралгия — частая причина жалоб пациентов на дискомфорт в области груди. Локализация болевых ощущений будет в том месте, где произошло ущемление. К примеру, если эпицентр находится с левой стороны, то неприятные ощущения будут распространяться как на спину, так и на переднюю часть груди. При межреберной невралгии пациент испытывает сильную боль пораженного участка при пальпации. Таким образом можно отличить данную патологию, к примеру, от панкреатита.
- Пубертатный период. В этом возрасте у некоторых подростков происходит быстрый рост легочных мешков, что может вызывать неприятные ощущения.
При наличии данных аномалий пациенту рекомендуется полноценный отдых. Если в анамнезе нет других патологий, то самочувствие обязательно улучшится.
Боль в грудной клетке при вдохе характерна для заядлых курильщиков. Никотиновая зависимость часто приводит к появлению бронхита, пневмонии или плеврита. Вдыхаемые во время курения вредные вещества постепенно накапливаются в организме и отравляют его, что приводит к возникновению неприятных ощущений. Следует учитывать, что не только обычные сигареты способны вызывать боль в легких, но и кальян, сигары и проч.
Отравляющее действие ядовитых веществ во вдыхаемом дыме приводит к гибели реснитчатого эпителия и параличу. В результате образуется мокрота, которая заполняет собой полость легочных тканей. Именно она становится причиной нарушения нормальных воздухообменных процессов.
Согласно медицинским наблюдениям, у курильщиков чаще диагностируются проблемы с сердечно-сосудистой системой. Поэтому, если человеку тяжело дышать и появляется дискомфорт в груди, причина может быть связана с нарушением сердечной деятельности. Следует учитывать, что при таких нарушениях боль может быть как слева, так и в правой стороне.

Боль слева не всегда связана с патологией сердечной мышцы. Кардиологические проблемы не исключаются, но вероятность того, что источником мучительных ощущений является другой орган, тоже рассматривается врачом.
О чем свидетельствует боль в груди?
Боль в легких также может быть вызвана:
- туберкулезом;
- остеохондрозом;
- плевритом и воспалением легких;
- трахеитом;
- раком;
- инфарктом легкого;
- пневмотораксом;
- воспалением мышц;
- ушибом или переломом ребра;
- язвенной болезнью;
- опоясывающим лишаем;
- наличием инородного тела в легком;
- перикардитом.
Поставить точный диагноз самостоятельно практически невозможно, особенно если нет необходимых медицинских знаний. Но, когда болят легкие и присутствуют другие симптомы, можно сделать предположение об имеющейся проблеме. Такая информация поможет больному вести себя правильно при возникновении необходимости оказания первой доврачебной помощи.
К примеру, если появляется боль в грудине посередине, процесс дыхания затрудняется, выступает холодный пот, развивается головокружение, то данные симптомы характеризуют инфаркт миокарда. В такой ситуации больного не рекомендуется перемещать. Его следует посадить или положить и обеспечить свободный доступ кислорода. Одежда не должна сдавливать грудь. Если больной будет пытаться передвигаться, то это только усугубит ситуацию и приведет к развитию серьезных последствий.
 Заподозрить туберкулез можно, если появляется частый несильный кашель. Больно в груди становится при глубоком вздохе. Если организм был поражен туберкулезом, то у пациента периодически будет подниматься температура тела.
Заподозрить туберкулез можно, если появляется частый несильный кашель. Больно в груди становится при глубоком вздохе. Если организм был поражен туберкулезом, то у пациента периодически будет подниматься температура тела.
Патологические состояния позвоночника могут отражать свои симптомы на область легких. При некоторых заболеваниях, к примеру, межпозвонковой грыже или остеохондрозе, болевых ощущений непосредственно в месте, пораженном болезнью, может не быть. Если проблема вызвана ущемлением нервных корешков, то дискомфорт и болевые ощущения могут разливаться по всей области грудной клетки.
Воспаление легких
При воспалении присутствуют симптомы общего недомогания, становится тяжело дышать, поднимается температура тела, и не исключается появление признаков интоксикации организма. Болевых ощущений при пневмонии не возникает до тех пор, пока заболевание не осложнится плевритом или миозитом.
Если воспаление было осложнено другим патологическим процессом, как правило, болезненные ощущения появляются в нижней части легких и с одной стороны. Предположить плеврит можно, если лечь на пораженный бок и ощутить облегчение от боли. Неприятные симптомы исчезают, но только временно. При дыхании у пациента в легком могут быть слышны хрипы.
Рак
Одним из опасных заболеваний является рак. К сожалению, на начальных стадиях его развития пациент не чувствует практически никаких изменений в своем здоровье. Болезнь дает о себе знать, когда лечение уже не может полностью побороть патологию.
Наличие онкологии сопровождается проблемами с дыханием, появляется частая одышка. Кашляя, пациент отхаркивает из легких мокроту, которая содержит примесь крови. Как правило, болевые ощущения появляются, когда опухоль прорастает в плевральную полость.
Инфаркт
При закупорке легочной артерии диагностируется инфаркт легкого. В области грудной клетки появляется боль. Дополнительно пациент жалуется на одышку и кашель (может быть с мокротой и кровью). Кожные покровы приобретают синеватый оттенок, а также нарушается работа сердечной мышцы.
Другие причины
Боль под правой грудью может являться симптомом сразу нескольких патологических процессов, которые часто не имеют никакого отношения к легким. Возможно, провокатором неприятных ощущений в подобных случаях становится:
- аппендицит;
- непроходимость кишечника;
- колики по причине спазма печени или селезенки;
- ишемия диафрагмы;
- желчные камни.
Методы устранения болей
Обращаться за врачебной помощью рекомендуется не только, когда появятся сильные боли.
Чувство сдавленности в груди, жжение, повышенная тревожность и прочие симптомы тоже должны послужить поводом для обращения к специалисту.
На основании имеющихся симптомов и общего осмотра врач назначит соответствующие анализы, которые позволят определить источник проблемы. Сделав кардиограмму, заболевший человек обязательно должен будет посетить невропатолога.
 Чтобы проверить работоспособность органов дыхания, как правило, пациенту назначают рентгенологическое исследование. С его помощью можно выявить источник проблемы. При подозрении на нарушения в работе ЖКТ больному предстоит пройти ряд процедур, которые будут направлены на сканирование работоспособности и общего состояния внутренних органов пищеварения.
Чтобы проверить работоспособность органов дыхания, как правило, пациенту назначают рентгенологическое исследование. С его помощью можно выявить источник проблемы. При подозрении на нарушения в работе ЖКТ больному предстоит пройти ряд процедур, которые будут направлены на сканирование работоспособности и общего состояния внутренних органов пищеварения.
Избавление от грудных болей возможно, но только при правильном подходе к патологии. Симптоматическое лечение помогает только на время основного терапевтического курса облегчить состояние больного.
Если у пациента есть сомнения относительно квалификации врача, то в такой ситуации рекомендуется выслушать мнение нескольких специалистов. Крепкое здоровье — это залог продолжительной жизни человека, поэтому не следует пренебрегать им.
Вконтакте
Google+
Боль в груди из-за легких
Возможно, вы подумаете, что ваша боль в грудной клетке связана с сердцем, но на деле она зависит от легких.
Это может произойти при двух распространенных состояниях, о которых вы обязаны знать. Одно опасно и требует немедленного внимания; другое сделает вас больным, но обычно не угрожает жизни.
Давайте вначале взглянем на менее серьезное из них. В типичном виде его легко распознать.
Легкие покрыты двухслойной «оберточной тканью», называемой плевра, которая может стать жертвой воспаления, раздражения или инфекции, что приведет к плевриту.
Если у вас плеврит, два слоя этой «обертки» трутся друг о друга, и вы чувствуете острую боль на высоте каждого глубокого вдоха.
Плевра особенно подвержена воздействию вирусов.
- Вирусный плеврит часто сопровождается температурой и кашлем.
- Воспаление легких, пневмония, часто начинается как плеврит.
В любом случае, так: как трудно дышать глубоко, вам приходится делать поверхностные вдохи. Движения обычно не ухудшают состояния, но кашлять очень болезненно.
Вирусный плеврит обычно длится несколько дней, затем проходит сам. Боль прекращается, поскольку плевра выделяет смазывающую жидкость между двумя своими слоями, и теперь при дыхании они гладко скользят друг о друга.
Последствия и лечение плевритной боли, однако, зависят от ее причины. Можно не слишком беспокоиться при простом вирусном плеврите.
Но плеврит может возникать от ряда серьезных болезней. Одним таким расстройством является кровяной сгусток, эмболия, в легких, который часто дает себя знать плевритом.
К сожалению, об этой патологии забывают многие пациенты и врачи. Сгусток из другой части тела (обычно из ног или таза) попадает но ходу вен в легкие и задерживается там. Плевра при этом раздражается, что приводит к боли. Острота приступа зависит от размера сгустка и количества захваченной легочной ткани. Поэтому симптомы при эмболии легких могут колебаться от внезапной боли где-либо в груди, которая усиливается при дыхании, до кровохарканья, резкого падения кровяного давления (шок) и даже смерти.
Так же, как имеются факторы, свидетельствующие о возможном инфаркте, так некоторые состояния заставляют думать о легочной эмболии.
Вот они.
- Недавний флебит, воспаление вен на ногах. Кровяной сгусток образуется внутри вены, кусочки отрываются и переносятся в легкие. Это случается чаще, если у вас варикозное расширенные вены, если вы долго были на постельном режиме или провели длительное время, сидя в автомашине или самолете.
- Травма ног также может повредить вены, вызывая образование сгустков. Если пораженный сосуд расположен глубоко, вы можете не заметить вызванного травмой флебита — пока не разыграется эмболия.
- Продолжительное пребывание в постели замедляет ток крови и, следовательно, способствует образованию сгустков. Это основная причина, почему врачи заставляют больных вставать и начинать ходить спустя возможно короткое время после болезни или операции. Раньше, когда мы этого не понимали, мы предписывали шесть недель полной неподвижности при инфаркте. Со временем стало очевидно, что это не уменьшает сердечных осложнений и фактически увеличивает вероятность эмболии. Вот четкое правило: какая бы причина ни уложила вас в кровать, вставайте и двигайтесь, как только это станет возможным.
- Почти всякая операция, особенно в области таза, делает вас более уязвимым для путешествующих кровяных сгустков.
- Противозачаточные пилюли, хотя очень эффективны сами по себе, делают некоторых женщин уязвимыми для сгустков, особенно тех женщин, которым 30—40 лет, которые курят и/или имеют высокое кровяное артериальное давление.
Как правило, боль в груди с характеристиками плеврита (болит, когда вы дышите глубоко и особенно при кашле) не обязательно опасна, но требует быстрой оценки вашим доктором.
Имеется одно довольно драматическое состояние, которое вызывает как внезапную боль в груди, так и нехватку дыхания.
Это случается, когда участок легких спадается (становится безвоздушным.— Ред.), в буквальном смысле!
Странно, это обычно наблюдается у молодых, здоровых людей, уверенных, что они не страдают никакими легочными заболеваниями. Поэтому трудно угадать, когда произойдет пневмоторакс.
В мед. практике был типичный случай.
Пациент — молодой, под 30 лет, иностранный дипломат из Организации Объединенных Наций. Он был физически совершенно здоров. Накануне вечером, сразу после обеда, он внезапно почувствовал, что ему не хватает дыхания; не было ни кашля, ни температуры, но была сильная боль в правой верхней части груди.
При обследовании он выглядел хорошо, но жаловался на продолжающуюся боль, особенно при глубоком вдохе. Врач думал, что это было начало плеврита, но, когда он стал слушать его, вместо «трения», которое я описал раньше, он услышал полное молчание, вообще не было движения воздуха — доказательство, что легкие спались. Рентген подтвердил диагноз, и он отправил пациента в больницу. После нескольких дней консервативного лечения ему понадобилась операция (она требуется не всегда), чтобы ликвидировать небольшую дыру в легких. Он поправился полностью.
Спонтанный пневмоторакс обычно является результатом разрыва небольшого волдыря в легких, воздух при этом выходит в грудную полость, и его давление вызывает спадание, сжимание части или всего легкого. До разрыва никаких симптомов пет. Но у пожилых пациентов с эмфиземой (при которой легкие раздуты, так как в них задерживается слишком много воздуха) такие волдыри на легких часты, легко разрываются и также вызывают пневмоторакс.
При любых условиях возникновения пневмоторакса вы должны обратиться к врачу как можно быстрей, чтобы предупредить с падение все большей и большей части легких.
Вот другой пример такого же процесса, но с иным механизмом.
Александр, 21 года, студент колледжа, почувствовал острую боль в правой верхней части спины после энергичной ритмической гимнастики. Врач решил, что это мышечный спазм, и направил его к специалисту по физическим методам лечения. Тот подтвердил диагноз и решил снять боль инъекцией новокаина.
Александр немного побледнел при виде иглы, но оказалось, что укол не так болезнен, как он думал. Зато почти сразу после него Александр почувствовал, что ему не хватает дыхания. Была также боль, но он ее ожидал. Его попросили подвигать правой рукой, чтобы посмотреть, уменьшилась ли основная боль. Она не уменьшилась, и, более того, ему резко не хватало дыхания.
Александра успокоили, пошутив.
Однако (тот специалист уже собирался вызывать следующего пациента — Александр задерживал очередь) какой-то другой врач послушал его стетоскопом. Только тогда был поставлен диагноз пневмоторакса…
Он не был спонтанным, подобно случаю, описанному выше. Он был вызван не разорвавшимся пузырем, а иглой, которой вводили новокаин и которая прошла слишком далеко и проколола легкое. Если когда-нибудь вам сделают инъекцию в грудную клетку, по любой причине, и вам внезапно не будет хватать дыхания, вы теперь знаете, почему это!
Боль в груди слева – причины, диагностика и лечение
Причины боли в груди слева
Ишемическая болезнь сердца
В настоящее время ИБС является распространенной причиной болей данной локализации. При стабильной форме болевой синдром начинается во время физической активности, быстрой ходьбы. По длительности пройденного расстояния, после которого развивается симптоматика, определяют функциональный класс стабильной стенокардии. Неприятные ощущения вызваны недостаточностью кровоснабжения миокарда. Боль в левой части грудной клетки имеет сжимающий, давящий характер, вынуждает пациента прекратить ходьбу или другую физическую работу. Симптом сопровождается стеснением в груди, невозможностью сделать глубокий вдох. Характерна иррадиация болей в лопатку, левую руку.
При осложненном течении ИБС и нестабильной стенокардии приступы боли слева за грудиной отмечаются чаще, не всегда обусловлены физической активностью. В тяжелых ситуациях болевой синдром наблюдается в состоянии покоя, ему сопутствует цианоз, одышка. Приступы стенокардии длятся от 5 до 30 минут и хорошо купируются приемом нитроглицерина. Длительность боли в груди более получаса на фоне быстро ухудшающегося состояния является грозным симптомом, требует немедленной медицинской помощи.
Инфаркт миокарда
Болезненность в левой стороне грудной клетки напоминает типичный приступ стенокардии, но продолжается 30 и более минут. Боль при инфаркте миокарда не купируется нитроглицерином, больному с каждой минутой становится хуже. Заметна резкая бледность кожи и цианоз носогубного треугольника, на лбу выступает холодный липкий пот. Боль настолько сильная, что становится трудно дышать, часто развивается обморок. Если человек остается в сознании, он может испытывать сильнейшее чувство страха и панику. При несвоевременном оказании помощи патология может закончиться летально.
Воспалительные болезни сердца
Некоронарогенные причины вызывают острые колющие или постоянные тянущие боли слева от грудины, интенсивность которых зависит от степени распространенности воспалительного процесса. При инфекционном эндокардите боли развиваются на фоне общей слабости и потливости, повышения температуры тела до фебрильной. Сердце болит постоянно, дискомфорт усиливается при глубоких вдохах, но не изменяется во время физических нагрузок. У пожилых людей и пациентов с иммунодефицитом симптоматика носит стертый характер, болезненные ощущения сопровождаются одышкой и тяжестью в груди.
Сходная клиника встречается при миокардитах. При инфекционно-аллергическом воспалении сердечной мышцы симптомы проявляются спустя 2-3 недели после перенесенного тонзиллита или ангины. Беспокоят умеренные боли в грудной клетке слева, ощущение сердцебиения и перебоев в работе сердца. При остром миокардите болезненность возникает одновременно с повышением температуры, слабостью, ночным гипергидрозом. Для хронического процесса характерен умеренный дискомфорт с области сердца, одышка и повышенная утомляемость.
Кардиомиопатия
Выраженность болевого синдрома зависит от формы заболевания. При гипертрофической кардиомиопатии возле грудины слева наблюдаются периодические колющие или сжимающие боли, появление которых не зависит от внешних факторов. При дилатационной кардиомиопатии возникает ноющая боль в сердце, усиливающаяся во время привычной физической активности. Человек периодически ощущает одышку и нехватку воздуха, по утрам беспокоят слабость и головокружение. По мере усиления болей нарастают признаки сердечной недостаточности — отеки на голенях, асцит.
Аритмия
Нарушения сердечного ритма проявляются периодическими колющими или сжимающими болевыми ощущениями в груди слева, которые обычно начинаются без предвестников и экзогенных воздействий. Боли при аритмии резкие и сильные, пациент на короткое время замирает в одной позе, хватается рукой за область сердца. Одновременно определяется тахикардия, сердцебиение. В результате неэффективности кровообращения возникает резкая слабость и потемнение в глазах, бледность кожных покровов, предобморочное состояние. Зачастую симптомы самостоятельно исчезают через несколько минут.
Пороки сердца
Анатомические дефекты строения сердца и выносящих сосудов обуславливают ангинальные боли в груди — сжимающие или давящие, с иррадиацией в область ключицы, плохо купируемые нитроглицерином. Помимо болевого синдрома выявляются признаки недостаточности кровообращения: одышка при физической нагрузке, сухой кашель, набухание шейных вен. У детей боль в груди слева может быть вызвана врожденными аномалиями развития, которые проявляются по мере роста ребенка. Причины, провоцирующие кардиальный болевой синдром:
Гипертоническая болезнь
Боли в груди развиваются на поздних стадиях гипертонии, когда происходят дегенеративные изменения в сердечной мышце и коронарных сосудах. Болевой синдром обычно связан со спазмом и облитерацией артерий, питающих сердце, и проявляется сжимающими ощущениями, которые не имеют четкой локализации. При гипертоническом кризе боли усиливаются, сопровождаются учащенным сердцебиением, мельканием «мушек» перед глазами. Частые тупые или давящие боли в сердце зачастую обусловлены вторичным присоединением атеросклероза.
Расслаивающая аневризма аорты
Выраженность симптоматики при расслаивающей аневризме коррелирует со степенью повреждения аорты. При разрыве только внутренней оболочки сосуда пациенты испытывает резкую боль в груди слева и предобморочное состояние. В случае продолжающегося разрыва и расслоения оболочек аорты возникают сильнейшие боли в полости грудной клетки, которые иррадиируют в спину, область надплечья. Болевой синдром настолько интенсивный, что человек часто теряет сознание из-за шока. Продолжающееся кровотечение вызывает падение артериального давления, коллапс и глубокий обморок.
ТЭЛА
При массивной тромбоэмболии крупных стволов легочной артерии внезапно появляется резкая колющая боль в груди без четкой локализации. Болевому синдрому при ТЭЛА сопутствует чувство нехватки воздуха, одышка, цианоз кожи. При неоказании помощи наступает потеря сознания и остановка сердца. Закупорка мелких сосудов и очаговая ишемия легкого — причины умеренных болей в груди, которые усиливаются и достигают своего максимума через несколько дней. Болезненность при инфаркте легкого сочетается с кровохарканьем, сильным кашлем, что свидетельствует о развитии инфаркт-пневмонии.
Системные болезни соединительной ткани
Многие ревматические процессы протекают с поражением сердца, что и вызывает появление болей слева грудной клетки. Болезненные ощущения при коллагенозах возникают периодически, имеют давящий, колющий или сжимающий характер. Иррадиация болевого синдрома нехарактерна. Симптом не связан с нагрузками или другими внешними факторами. Боли сопровождаются сердцебиением, одышкой, утомляемостью. Чаще всего подобная клиническая картина встречается при ревматизме. Реже аналогичную симптоматику вызывают системная красная волчанка, дерматомиозит, васкулиты.
Заболевания дыхательных органов
Висцеральные боли зачастую связны с воспалительным поражением левого легкого, плевры и бронхиального древа. В таком случае типична постоянная болезненность, которая усугубляется во время приступов кашля, глубокого дыхания. Типичны и другие признаки инфекционного процесса — выделение мокроты, фебрильная температура тела. Наиболее распространенные причины, вызывающие чувство болезненности в груди слева:
- Бронхит. При гнойном воспалении беспокоят несильные боли в груди, сопровождающиеся дискомфортом за грудиной и першением в горле. Болевые ощущения возникают на фоне глубокого кашля с выделением скудной мокроты.
- Пневмония. При очаговой форме заболевания в груди слева ощущаются умеренные тупые боли, которые усиливаются при кашле. Крупозная пневмония характеризуется сильными разлитыми болями в груди, которым сопутствуют высокая лихорадка, затруднения дыхания.
- Плеврит. Для воспаления плевры типичен болевой синдром с локализацией в нижнебоковой поверхности грудной клетки слева. Болезненность усиливается при кашле и движениях туловища, пациенты занимают вынужденное положение на больном боку.
- Туберкулез. Болевые ощущения средней интенсивности, разлитые. При вовлечении в патологический процесс плевры боль усиливается и приобретает четкую локализацию. Симптом сочетается с одышкой, кашлем, скудной мокротой, характерна обильная ночная потливость.
Грыжа пищеводного отверстия диафрагмы
При небольших размерах грыжевого выпячивания возникает периодический дискомфорт посередине грудины и слева от нее. По мере увеличения размеров грыжи появляются резкие боли в груди и эпигастрии, которые развиваются после приема пищи, поднятия тяжестей, на фоне стрессов. Длительность симптома — от минут до нескольких часов. Одновременно с болевыми ощущениями нарастает дисфагия, затрудняется даже проглатывание воды. Постоянные интенсивные боли слева типичны для ущемления грыжи, что требует неотложной медицинской помощи.
Патология органов живота
Близость нервных окончаний и сегментов спинного мозга, отвечающих за висцеральную иннервацию, объясняет, почему болит в области груди слева при поражении пищеварительной системы. Подобная боль может беспокоить при острых панкреатитах и спленитах, поскольку эти органы расположены в брюшной полости слева, непосредственно под диафрагмой. Симптомы иногда возникают при гематомах и разрывах селезенки. Болевой синдром обуславливают и органические причины – воспалительный процесс распространяется с органов живота на грудную клетку через диафрагму.
Депрессия
Сердечные боли являются одной из «масок» депрессивного состояния, которое спровоцировано нарушениями вегетативной иннервации и развитием кардионевроза. Симптомы проявляются без видимой причины, определяются у людей любого возраста, чаще у женщин. Боли отличаются вариабельностью, обычно появляются в ранние утренние часы. Пациенты с депрессией склонны длительно и подробно описывать свои дискомфортные ощущения. Болям часто предшествует чувство «замирания сердца», тяжесть в груди. Болевой синдром не удается купировать стандартными кардиотропными препаратами.
Редкие причины
- Патология нервных структур: межреберная невралгия, опоясывающий лишай.
- Заболевания костно-мышечной системы: миалгии и миозиты, воспаление реберных хрящей слева, травмы грудной клетки.
- Левосторонний пневмоторакс.
- Поражение желудка и пищевода: ГЭРБ, гиперацидный гастрит, язвенная болезнь.
Диагностика
Если у пациента начинает болеть в грудной клетке слева, ему необходима консультация терапевта. В первую очередь, независимо от возраста больного, специалист исключает все кардиальные причины появления болевого синдрома, после чего выполняются инструментальные исследования других органов грудной полости. Для уточнения этиологического фактора заболевания показаны расширенные лабораторные анализы. В диагностическом плане наиболее ценными являются:
- ЭКГ. Электрокардиограмму регистрируют в момент приступа боли и выявляют признаки ишемии миокарда — подъем интервала ST, расширение или изменение формы зубца Т. В случае инфаркта миокарда на ЭКГ обнаруживают типичный рисунок в виде «кошачьей спинки». Для подтверждения ангинальной причины болей делают тропониновый тест, определяют уровень креатинфосфокиназы.
- Эхокардиография. Ультразвуковая диагностика сердца позволяет выявить признаки воспалительных процессов и дегенеративных изменений в сердечных клапанах. Сократительная способность левого желудочка и фракции выброса крови измеряются для исключения сердечной недостаточности. Дополнительно назначают допплерографию и цветное картирование магистральных сосудов.
- Рентгенография. При подозрении на пневмонию требуются рентгенограммы грудной клетки в прямой и боковой плоскостях. В случае появления подозрительной тени на снимке информативно проведение КТ грудной полости для детальной визуализации области поражения. Рентгенографическое исследование также помогает найти признаки диафрагмальной грыжи.
- Ультразвуковое исследование. УЗИ брюшной полости необходимо для исключения воспалительных процессов в селезенке и поджелудочной железе. Учитывают структуру и однородность паренхимы органов, наличие очаговых образований. УЗИ вен нижних конечностей требуется для обнаружения тромботических масс — частой причины ТЭЛА.
- Анализы крови. Общий анализ крови недостаточно информативен, обычно в нем выявляют лейкоцитоз и повышение СОЭ, что указывает на острый патологический процесс в организме. В биохимическом исследовании обращают внимание на уровни острофазовых показателей. Для диагностики атеросклероза и ишемической причины болей в груди слева оценивают липидный профиль.
- Бактериологическое исследование. При пневмонии или бронхите следует собрать образцы мокроты для бакпосева на питательные среды, затем выделенные микроорганизмы исследуют на чувствительность к антибиотикам. Чтобы подтвердить диагноз инфекционного эндокардита, нужно высеять возбудителей в двух и более пробах крови, взятых с интервалом 12 часов.
- Инвазивная диагностика. Для уточнения состояния сосудов показана коронарная ангиография с контрастным веществом, во время которой изучают проходимость артерий, наличие атеросклеротических бляшек и тромботических масс. Ангиография используется для выбора метода реваскуляризации миокарда. При плеврите делают плевральную пункцию, чтобы взять экссудат для анализа.
Лечение
Помощь до постановки диагноза
Человека с болевым синдромом нужно усадить, освободить от стесняющей одежды, обеспечить доступ свежего воздуха. Если больной страдает от сердечно-сосудистой патологии, и ему назначено лечение, в случае обострения необходимо принять нитроглицерин или другие препараты по рекомендации врача. Во всех ситуациях, когда болит слева в груди, требуется консультация специалиста, который сможет исключить или подтвердить серьезные кардиальные и респираторные заболевания.
Консервативная терапия
При сильных болях, обусловленных инфарктом миокарда или ТЭЛА, показаны наркотические анальгетики, которые помогают предотвратить развитие болевого шока. Дальнейшая терапия зависит от поставленного диагноза. При кардиальной патологии важно время начала лечения, промедление на несколько часов может вызвать серьезные осложнения. Для этиотропной терапии болезней, которые проявляются болевым синдромом в левых участках груди, используются такие лекарственные препараты, как:
- Антиангинальные средства. В качестве первой помощи при болевом приступе стенокардии назначается нитроглицерин под язык или внутривенно. Бета-блокаторы, антагонисты кальция, миотропные спазмолитики усиливают кровоснабжение миокарда и снижают его потребность в кислороде.
- Антикоагулянты. Препараты улучшают реологические свойства крови и угнетают активность системы гемостаза, благодаря чему снижается риск развития тромбозов и инфаркта миокарда. Используют гепарин и его низкомолекулярные фракции, длительно принимают ацетилсалициловую кислоту в низких дозах.
- Тромболитики. Показание к их применению — боль в грудной клетке слева вследствие инфаркта в первые 6 часов после возникновения симптомов. Средства повышают активность фибринолитической системы и стимулируют лизис тромба. Они способствуют полному восстановлению кровотока в пораженном сосуде.
- Гиполипидемические средства. Препараты нормализуют концентрацию холестерина и липопротеидов низкой плотности, которые обуславливают появление атеросклеротических отложений в сосудах. Назначаются длительными курсами в комбинации со специальной диетой, предусматривающей ограничение животных жиров.
- Антибиотики. При воспалении легких и экссудативном плеврите эффективны антибактериальные средства из группы цефалоспоринов, макролидов. При тяжелой крупозной пневмонии показаны комбинации из двух медикаментов. Для лечения инфекционного эндокардита вводят препараты пенициллина курсом минимум 4 недели.
- Антидепрессанты. Для устранения психогенной причины дискомфорта в груди слева рекомендованы селективные агонисты серотониновых рецепторов. Лекарства нормализуют настроение, устраняют апатию. При необходимости средства комбинируют со слабыми психостимуляторами, транквилизаторами.
Хирургическое лечение
Для восстановления проходимости артерий при ИБС и инфаркте миокарда применяются эндоваскулярные технологии — ангиопластика и стентирование под контролем селективной ангиографии. При обширных изменениях в интиме сосудистой стенки выполняют аортокоронарное шунтирование, которое улучшает кровоснабжение сердца. При диафрагмальных грыжах используют следующие оперативные вмешательства: ушивание грыжевых ворот и укрепление связочного аппарата (крурорафия), фиксация желудка в полости живота (гастропексия), ликвидация гастроэзофагеального рефлюкса.
Почему возникает боль в груди?
Боль в груди бывает разной: резкой, колющей и тупой, разрывающей или жгучей. Иногда боль отдает вверх в шею, в спину или вниз в одну или обе руки. Причиной появления боли в груди становятся различные заболевания. Самые опасные из них – заболевания сердца или легких. В связи с тем, что трудно сразу определить, что именно является причиной появления боли, лучше немедленно обратиться за медицинской помощью.
Боли в груди, связанные с заболеванием сердца
Боль в груди сразу связывают с заболеваниями сердца, многие люди с такими заболеваниями испытывают ощущение непонятного дискомфорта, и они часто отмечают, что боль не получается точно описать.
Дискомфорт в груди, который связан с сердечным приступом или другим заболеванием сердца, можно распознать по следующим признакам:
- Ощущение давления, распирания или стеснения в груди.
- Разрывающая или жгучая боль, которая отдает в спину, шею, нижнюю челюсть, плечи и руки – особенно в левую руку.
- Боль, которая длится в течение нескольких минут, исчезает и возобновляется, или меняется по интенсивности.
- Одышка, потливость, головокружение или тошнота
Другие виды боли в груди
Бывает трудно отличить боль, связанную с заболеванием сердца, от других видов боли. Боль в груди, которая маловероятно связана с заболеванием сердца, часто сочетается с:
- кислым привкусом или ощущение вкуса пищи во рту
- затруднением глотания
- изменением интенсивности боли при изменении положения тела
- усилением боли при глубоком дыхании или кашле
- болезненными ощущениями при давлении на грудную клетку
Причины
Причиной появления боли в груди становятся самые разные заболевания. Во многих случаях эта причина не имеет ничего общего с заболеванием сердца, но это сложно определить без осмотра врача.
Причины, связанные с заболеванием сердца
Следующие причины появления боли в груди связаны с сердцем:
- Сердечный приступ. Сердечный приступ развивается в результате образования тромба, препятствующего притоку крови к сердечной мышце.
- Стенокардия. На внутренних стенках артерий, кровоснабжающих сердце, могут постепенно накапливаться толстые атеросклеротические бляшки. Эти бляшки сужают просвет артерий и ограничивают кровоснабжение сердца, особенно при физической нагрузке (стенокардия напряжения). Подробнее о симптомах и лечении стенокардии напряжения читайте тут.
- Расслоение аорты. При этом опасном для жизни состоянии поражается главная артерия, отходящая от сердца, – аорта. При разделении внутренних слоев этого кровеносного сосуда: аневризмах брюшного отдела аорты, грудного или восходящего отделов, кровь проникает между слоями и может привести к разрыву аорты.
- Перикардит. Это заболевание характеризуется воспалением наружной оболочки сердца; оно быстро проходит и часто связано с вирусной инфекцией.
Причины, связанные с заболеваниями органов пищеварения
Боль в груди вызывают нарушения органов пищеварения, в том числе:
- Изжога. Это болезненное ощущение жжения за грудиной появляется при забрасывании желудочной кислоты из желудка в пищевод – трубку, которая соединяет горло с желудком.
- Расстройства глотания. Заболевания пищевода приводят к затруднению глотания и даже его болезненности.
- Заболевания желчного пузыря или поджелудочной железы. Камни в желчном пузыре или воспаление желчного пузыря или поджелудочной железы становятся причиной появления боли в животе, отдающей в грудь.
Поражение мышц и костей
Некоторые виды боли в груди связаны с травмами или другими повреждениями структур, которые образуют стенки грудной клетки. К ним относятся:
- Реберный хондрит. При этом состоянии хрящи грудной клетки, в частности, хрящи, соединяющие ребра с грудиной, воспаляются и становятся болезненными.
- Боль в мышцах. Хронические болевые синдромы, такие как фибромиалгия, становятся причиной постоянной мышечной боли в груди.
- Повреждение ребер. Ушибы и переломы ребер вызывают боль в груди.
Причины, связанные с заболеваниями легких
Многие заболевания легких вызывают боль в груди, в том числе:
- Тромбоэмболия легочной артерии. Это возникает в случае, когда сгусток крови попадает в легочную артерию, блокируя приток крови к ткани легкого.
- Плеврит. Воспаление оболочки, покрывающей легкие, вызывают боль в груди, которая усиливается при глубоком дыхании или кашле.
- Коллапс легкого. Боль в груди, связанная с коллапсом легкого, обычно начинается внезапно и длиться в течение нескольких часов. Коллапс легких происходит при утечке воздуха в пространство между легкими и ребрами.
- Легочная гипертензия. Симптом высокого давления в артериях, несущих кровь к легким (легочная гипертензия) – боль в груди.
Другие причины
- Паническая атака. Если у вас бывают эпизоды сильного страха, сопровождающиеся болью в груди, учащенным сердцебиение, учащенным дыханием, обильным потоотделением, одышкой, это проявление панической атаки.
- Опоясывающий лишай. Опоясывающий лишай, вызванный реактивацией вируса ветряной оспы, приводит к боли и появлению полосы волдырей на коже грудной клетки.
Подготовка к приему врача
Вызовите бригаду скорой помощи или попросите кого-нибудь отвезти вас в клинику, если у вас появились новые или необъяснимые боли в груди или чувство сдавливания, которое длится в течение нескольких минут. Не переживайте по поводу ложного вызова скорой помощи, если у вас нет сердечного приступа. Даже боли в груди связаны с другой причиной, это не повод отказываться от медицинской помощи.
Что вы можете сделать?
По дороге в больницу поделитесь со специалистами бригады скорой помощи следующей информацией:
- Симптомы. Подробно опишите признаки и симптомы, отметив их начало и причины ухудшения или улучшения.
- История заболевания. Были ли у вас боли в груди раньше? Когда они возникали? Страдаете ли вы или ваши родственники заболеваниями сердца или сахарным диабетом?
- Лекарства. Для работников скорой помощи будет полезно знать, какие лекарственные препараты вы регулярно принимаете. Лучше, если вы заранее подготовите список этих препаратов и будете всегда носить его с собой в сумке или кошельке. Обязательно сообщите, имеется ли у Вас непереносимость каких-либо препаратов.
Скорее всего, при поступлении в больницу вам назначат немедленное обследование. Исходя из результатов электрокардиограммы (ЭКГ) и анализов крови, врач определит, развился ли у вас сердечный приступ, или это вызваны другой причиной.
Что ожидать от врача?
У врача, который будет обследовать вас, возникнут следующие вопросы:
- Когда у вас появились симптомы? Есть ли ухудшение с течением времени?
- Где, по вашим ощущениям, началась боль?
- Отдает ли боль в другие части тела?
- Опишите боль?
- У вас возникли какие-либо проблемы с дыханием?
- Есть ли у вас головокружение или дурнота?
- Была ли у вас рвота?
- Страдаете ли вы гипертонической болезнью? Если да, то какие препараты вы принимаете?
- Курите ли вы? Если курите, сколько сигарет в день?
- Употребляете ли вы алкоголь или кофе? В каком количестве?
- Принимаете ли вы наркотики, такие как кокаин?
Методы обследования
Боль в груди не всегда сигнализирует о сердечном приступе. Но врачи скорой помощи должны сначала исключить это состояние, потому что оно представляет угрозу вашей жизни. Их задача – исключить опасные для жизни заболевания легких – например, коллапс легкого или тромбы в легких.
Немедленное обследование
Самыми первыми обследованиями, которые вам назначат, будут:
- Электрокардиограмма (ЭКГ). Это обследование заключается в записи электрической активности сердца с помощью электродов, прикрепленных к коже. Поскольку поврежденная сердечная мышца нормально не пропускает электрические импульсы, ЭКГ покажет, произошел ли сердечный приступ, или он в настоящее время развивается.
- Анализы крови. Врач назначит анализы крови для проверки повышения уровня определенных ферментов, которые находятся в сердечной мышце. При повреждении клеток сердца при сердечном приступе в течение 1 часа эти ферменты поступают в кровь.
- Рентгенография органов грудной клетки. Рентгенография органов грудной клетки поможет врачам оценить состояние легких, размер и форму сердца и крупных кровеносных сосудов. При рентгенографии органов грудной клетки обнаруживаются заболевания легких: пневмония или коллапс легкого.
Дальнейшие обследования
В зависимости от результатов этих первых обследований, есть вероятность, что потребуются дальнейшие обследования:
- Эхокардиограмма. При проведении эхокардиограммы звуковые волны используют для получения видеоизображения сердца в движении.
- Компьютерная томография (КТ). Различные типы КТ используют для проверки артерий сердца на выявление кальциноза. КТ также могут проводить с введением контрастного вещества для оценки состояния артерий сердца и легких.
- Магнитно-резонансная томография (МРТ). МРТ – метод визуализации, при котором магнитные поля и радиоволны используют для создания изображений поперечного сечения тела. Иногда выполняют МРТ сердца для выявления признаков повреждения сердца или аорты.
- Стресс-тесты. Они помогают определить, как сердце и кровеносные сосуды реагируют на физические нагрузки. Это покажет, являются ли причиной боли в груди заболевания сердца. Вас могут попросить ходить по беговой дорожке или крутить педали на велотренажере с одновременной записью ЭКГ.
- Катетеризация коронарных артерий – коронарография. При выполнении коронарографии врачи оценят состояние отдельных артерий сердца, которые бывают суженными или закупоренными. Контрастное вещество вводят в артерии сердца через катетер – длинную тонкую трубку, которую продвигают, как правило, через бедренную артерию или через артерию на руке к артериям сердца. При заполнении артерии контрастным веществом их видно на экране монитора.
Методы лечения
Лечение отличается в зависимости от причины появления боли в груди.
Лекарственные препараты
К препаратам, которые применяют для лечения распространенных причин боли в груди, относятся:
- Сосудорасширяющие препараты. Нитроглицерин – обычно в виде таблеток под язык – расслабляет артерии сердца, облегчая ток крови через зоны сужения сосудов. Его применяют при лечении стенокардии.
- Тромболитики. Если у вас развился сердечный приступ, вам назначат препараты, которые растворяют тромб, блокирующий приток крови к сердечной мышце.
- Разжижающие кровь препараты. Если у вас обнаружили тромб в артерии, кровоснабжающей сердце или легкие, вам назначат препараты, которые препятствуют свертыванию крови– для предотвращения дальнейшего образования тромбов.
- Антациды. Если боль в груди вызвана забрасыванием желудочной кислоты в пищевод, врач порекомендует прием препаратов, которые уменьшают количество кислоты в желудке.
- Успокоительные препараты. Если у вас бывают панические атаки, врач пропишет успокоительные препараты, которые позволяют контролировать эти симптомы.
Хирургические вмешательства и другие процедуры
К вмешательствам, применяемым для лечения некоторых из самых опасных причин боли в груди, относятся:
- Баллоны и стенты. Если боль в груди вызвана закупоркой артерии, кровоснабжающей сердце, врачи вставят узкую трубку в большой кровеносный сосуд в паховой области, а затем проведут его до зоны закупорки сердечной артерии. Затем они раздуют баллон, чтобы восстановить просвет артерии. Во многих случаях устанавливают небольшую сетчатую трубку (стент), которая обеспечит сохранение достаточного просвета артерии.
- Шунтирование. Во время этой процедуры хирурги извлекают кровеносный сосуд из другой части вашего тела и используют его для создания альтернативного пути для крови в обход закупоренной артерии.
- Операция при расслоении аорты. Возможно, вам потребуется срочная операция при расслоении аорты – это состояние, опасное для жизни, может привести к разрыву артерии, по которой кровь от сердца поступает к другим частям тела.
Раздувание легких. Если у Вас коллапс легкого, врачи вставят в грудь трубку, которая позволит легкому расправиться.
Позвонок l1 – причины появления и виды патологии, основные симптомы и методы диагностики, консервативные методы лечения и показания к операции, меры профилактики
Компрессионный перелом позвонка l1: причины, симптомы, диагностика, лечение
Среди повреждений, которые случаются с телом человека, в число самых опасных входят компрессионные переломы позвоночника. Такие травмы могут оставить серьезные осложнения, которые будут напоминать о себе на протяжении всей жизни. Дело в том, что позвоночник – это главная опора нашего тела, основан скелета. Без этой части мы не можем ни ходить, ни стоять. Кроме того, позвоночник защищает спинной мозг, который выполняет две важные функции – рефлекторную и проводниковую.
В позвонке есть 24 маленькие кости. Эти позвонки располагаются друг над другом, поэтому образуется позвоночный столб. Каждые два позвонка имеют между собой межпозвонковый диск, то есть соединительнотканную плоскую прокладку. Кроме того, позвонки соединены связками. Между ними есть и суставы. Выделяется пять отделов позвоночника.
Позвоночник человека состоит из шейного, грудного, поясничного, крестцового и копчикового отделов
- шейный – 7 косточек;
- грудной – 12;
- поясничный – 5;
- крестцовый;
- копчиковый.
Чаще всего страдает грудная часть, а также поясничный отдел, в особенности L1 позвонок.
Причины
Для начала следует отметить, что при компрессионном переломе происходит сильное сдавливание тела позвонка, при этом наблюдается уменьшение его высоты. Такое может произойти в случае падения человека вперед, при котором происходит надавливание на позвоночник. Человек может упасть со стула. В такой ситуации он обычно защищает голову, то есть придерживает ее максимально высоко. Получается, что верхняя часть тела приподнимается и человек падает на ягодицы. В этот момент удар направлен на переднюю часть позвоночника.
Остеопороз делает позвоночник человека хрупким
Однако причин, из-за которых происходит повреждение L1 позвонка, достаточно много. Интересно, что в некоторых случаях перелом может произойти даже из-за небольшого нажатия на спину. Почему? Дело в том, что у некоторых людей слабая костная ткань, а это наблюдается при некоторых патологических заболеваниях. Для здорового человека сила удара должна быть намного больше. Это можно сравнить с состоянием перекладины, которая предназначена для выполнения упражнений спортсменом. При давлении она прогибается, когда оно ослабевает, она выпрямляется. Если же на перекладине будут упражняться сразу несколько спортсменов, она может треснуть и сломаться.
Понятно, что в случае первоначальной слабости перекладины и ее плохого качества, она может сломаться даже при действии на нее одного спортсмена, то есть небольшой силы. В нашем случае с L1 позвонком такая картина наблюдается при остеопорозе. Эта болезнь очень сильно ослабевает кости, поэтому даже привычное давление может сломать их. Хотя такие переломы часто быстро срастаются, они могут стать причиной кифоза, то есть горба, который чаще встречается у лиц женского пола в пожилом возрасте.
Метастазы, затронувшие позвоночник, также могут стать причиной компрессионных переломов. Позвонки часто являются местом, куда распространяются метастазы при онкологических заболеваниях. Поэтому, если перелом позвонка произошел без видимой причины, следует задуматься о том, что у пациента есть онкологическое заболевание.
Никто не отменял такие причины перелома L1 позвонка, как ДТП или травму в результате производственной, спортивной или бытовой деятельности. Как видно, причин действительно много, поэтому необходимо быть всегда и везде внимательными. Но как определить, что избежать перелома все такие не получилось?
Симптомы
Выделим важные симптомы компрессионного перелома поясничного отдела и L1 позвонка.
- Боль. Это основной симптом. Боль имеет резкий, интенсивный характер. Порой она бывает нестерпимой. Если перлом произошел из-за тяжелых заболеваний, она может усиливаться постепенно. В этом случае она не такая интенсивная, как при переломах у здорового человека. Но стоит отметить, что выраженный болевой синдром все же характерен для опухолевых процессов.
- Отек мягких тканей, а также ссадины в месте повреждения.
Даже по этим двум признакам можно определить наличие перелома позвоночника. Важно учитывать, что перелом в поясничном отделе L1 позвонка может сочетаться с такими тяжелыми травмами, как повреждение костей таза, почек, и разрывами нервов и сосудов. Очень опасно, если произошло смещение L1 или других позвонков. В этом случае позвонковые фрагменты направляются в сторону канала спинного мозга
bezperelomov.com
анатомическое строение, схема с нумерацией дисков, связь с внутренними органами — возможно ли восстановление после перелома?
Позвоночник – основная составляющая скелета, обеспечивающая крепление всей его периферической системы и практически полный цикл жизнедеятельности человека. Трудно представить, какая бы функция организма могла длительное время существовать и сохраняться без участия позвоночника.
Он выполняет опорную функцию, благодаря которой человек может ходить, бегать, прыгать, плавать, совершать какую-либо механическую работу и даже просто занимать неподвижное положение тела в любом состоянии. Позвоночник человека служит защитой для всех внутренних органов и «хранилищем» для спинного мозга.
Благодаря его особому строению и изгибу, по форме напоминающему синусоиду, человек обладает амортизационными способностями при движении, а также при совершении разнообразных действий, резких поворотах, ударах, падении, что в значительной степени обеспечивает сохранность внутренних органов и предотвращает травматизм.
На какие части делится позвоночник человека — как считаются позвонки: схема расположения по отделам
Наше вертикальное костное образование, являющееся осью нашего скелета, называется позвоночным столбом или же позвоночником. Его структура состоит из 32-34 соединяющихся элементов, которые называются позвонками. Но кроме того, их дополнительно соединяются и объединяются функциональность организма различные связки, суставы, мышцы, а также магистральные сосуды и нервы. Позвоночник человека делится на 5 отделов, каждый из которых включает определенное количество позвонков, отличающихся по строению, осуществлению разных функций и их связи с внутренними органами.
Важно: Отсчет позвонков ведется по их отделам сверху вниз. Они имеют собственные обозначения, а некоторые – названия.
Все позвонки соединяются между собой фиброзно-хрящевыми пластинками, называемыми межпозвоночными дисками. Они выполняют роль амортизационных прокладок, обеспечивают подвижность позвоночника и защищают его от травматизма при нагрузках. Они представляют собой гелеобразную массу, покрытую хрящевой оболочкой, имеют разное строение и толщину в зависимости от расположения. Более толстые и массивные межпозвоночные диски находятся в поясничном отделе позвоночника, несущем наибольшую нагрузку.
Отдельные позвонки и позвоночные диски крепятся между собой при помощи связочного аппарата, состоящего из продольных, межостистых и межпоперечных связок и капсул межпозвонковых суставов.
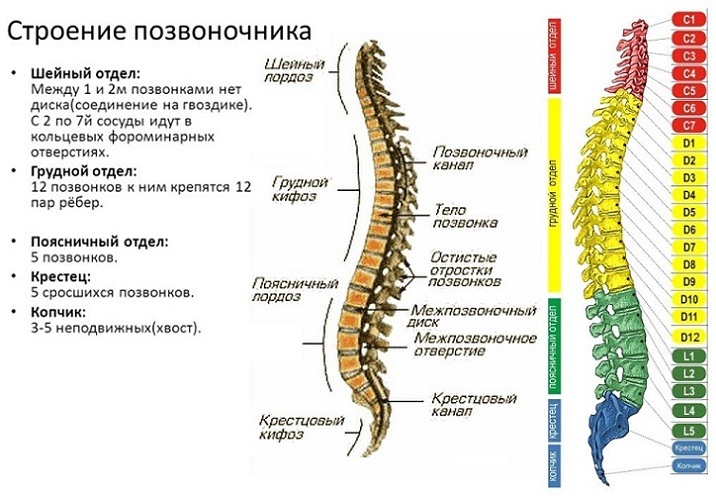
 Строение позвоночника человека
Строение позвоночника человека



Устройство шейного отдела позвоночника человека
Шейный отдел состоит из семи шейных позвонков. Он является самым подвижным и эластичным, благодаря чему человек может совершать разнообразные движения головой: вращать ее, наклонять, поворачивать на значительный градус, поднимать вверх, опускать вниз. Но он не испытывает такую большую нагрузку, как другие отделы позвоночника человека, поэтому шейные позвонки имеют короткие суставные отростки с плоскими поверхностями и сравнительно небольшие размеры.
- Самый первый, удерживающий основание черепа, наподобие Атланта, что держит небесный свод, так и называется – атлант. Это большой позвонок, соединенный двумя суставами с затылочной костью, и образующий с ней подвижное сочленение.
- Второй шейный позвонок – эпистрофей, практически входит в атлант своим зубовидным, направленным вверх отростком, обеспечивает вращательную функцию голове.
- 3-6 шейные позвонки имеют схожую форму, их остистые отростки короткие, раздвоенные на конце. Седьмой шейный позвонок имеет отличие в строении от предыдущих — у него более выраженный и выступающий остистый отросток, который легко прощупывается и даже просматривается визуально.
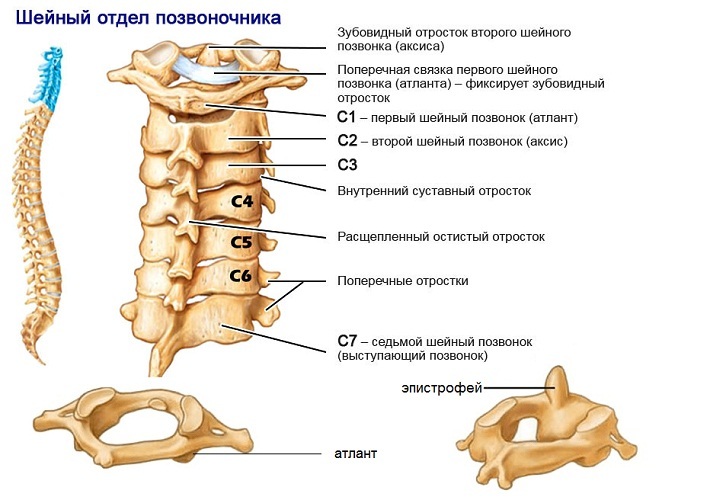
 Шейный отдел позвоночника
Шейный отдел позвоночника



Расположение позвонков в грудном отделе позвоночника человека
Позвоночник человека в своей грудной области включает в себя 12 позвонков и вместе в крепящимися ребрами создает защитную для внутренних органов грудную клетку. Это самый неподвижный отдел позвоночника, ведь на него возложена функция сохранения и защиты от внешних воздействий всех жизненно важных органов и спинного мозга, канал которого оканчивается только на уровне поясничных позвонков.
Поэтому образующие грудной отдел позвонки имеют особенное анатомическое строение — по размеру они больше, массивнее шейных и увеличиваются в размерах по направлению от первого к двенадцатому. Остистые отростки грудных позвонков имеют трехгранную форму, направлены книзу, что обеспечивает их дополнительную прочность. Последние – 11 и 12 грудные позвонки по форме больше напоминают поясничные и являются особо крупными.








Позвоночник человека и поясничный отдел: его анатомическое строение
Поясничный отдел включает 5 самых крупных позвонков, увеличивающихся в размерах по направлению от первого к пятому. Из-за необходимости поддерживать тело в вертикальном положении, на них лежит самая большая нагрузка. Поэтому по размеру и форме они значительно отличаются от остальных – они более массивные, короткие, больше развитые в ширину. Несмотря на свою массивность, их соединительные сегменты достаточно подвижны, что в свою очередь обеспечивает подвижность корпуса, возможность разнообразных поворотов и наклонов тела.
Важно: Невзирая на массивность соединительных элементов данной секции, она считается самой уязвимой! Излишняя нагрузка на поясницу, ее переохлаждение, механические сдвиги дисков — это все может привести к воспалению сегментов позвоночника человека. Кроме того, даже лишний вес часто приводит к подобным проблемам. Грыжа дисков часто случается именно в этой секции на уровне L4-L5-S1, а именно в 94%.
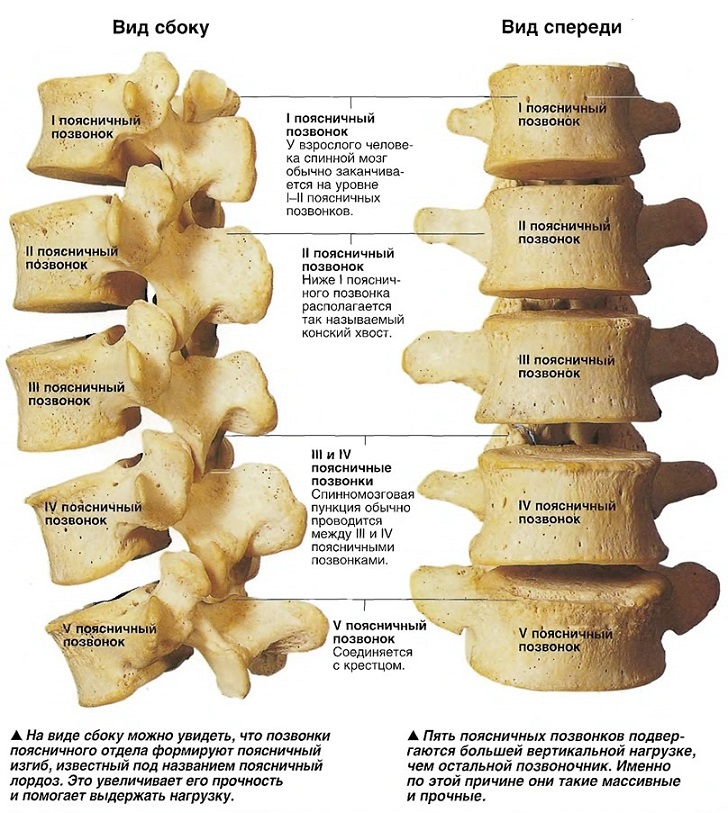
 Строение поясничного отдела позвоночника
Строение поясничного отдела позвоночника











Крестец или крестцовый отдел позвоночника человека
Позвоночник человека внизу имеет 5 сросшихся позвонков, что образуют крестец – единую массивную кость треугольной формы, обращенную вершиной вниз и имеющую костное соединение с тазовой костью. Стоит отметить, что у женщин он короче, но шире и не так изогнут.
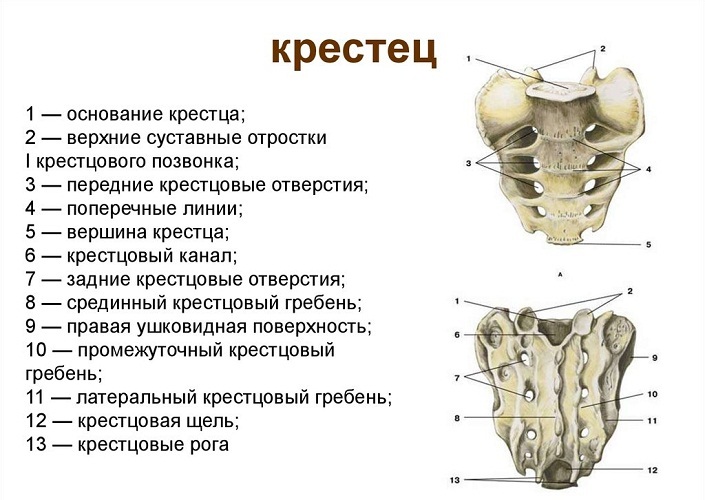
 Вид спереди и сзади
Вид спереди и сзади

Копчик, как завершающий отдел позвоночника человека
3-5 последних недоразвитых позвонка образуют копчик, представляющий собой рудимент хвостового отдела позвоночника, окостеневающего только с возрастом, в период юности. Многие недооценивают роль последнего отдела позвоночника человека — к передней части такой своеобразной пирамиды крепятся мышцы и связки мочевой и выделительной системы. Также именно он отвечает за распределение нагрузки на область таза.
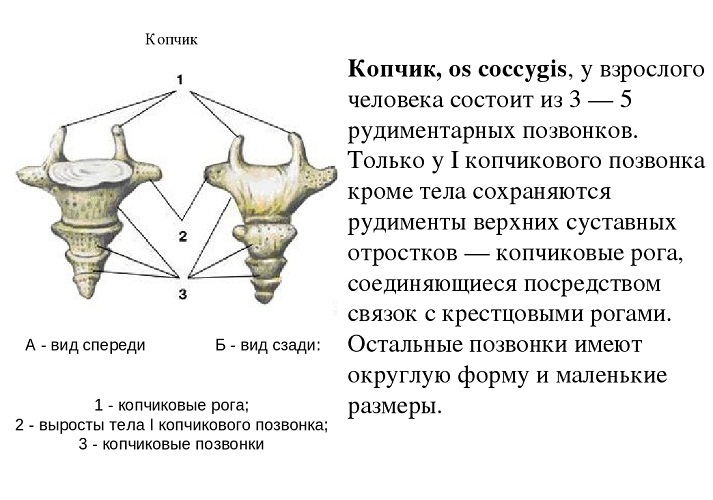
 Перевернутая пирамида
Перевернутая пирамидаПозвоночник человека и связь с внутренними органами
Каждый отдел позвоночника человека и даже каждый отдельный позвонок имеет непосредственную связь с внутренними органами, а также в той или иной степени оказывает влияние на их работу.
- Шейный отдел позвоночника связан с кровоснабжением головы, функционированием мозга, органами слуха, зрения, обоняния, работой щитовидной железы
- Грудной отдел позвоночника связан с работой сердца, легких, желудка, печени, почек, лимфатической системы
- Поясничный отдел имеет прямую связь с работой кишечника, мочеполовой системы, ногами
- Крестец и копчик отвечают за ягодичную и бедренную область, а также нагрузку на нее в процессе движения, наклонов, смены положения
С возрастом, когда позвоночник становится подвержен различным дегенеративным изменениям, нарушается проведение нервного импульса к соответствующему органу, что в значительной степени влияет на его функционирование. Кроме того, из-за нарушений связочного аппарата, поддерживающего органы в определенном положении, может возникать их смещение, что еще больше усугубляет положение. Именно поэтому в последнее время получила развитие такая отрасль нетрадиционной медицины, как остеопатия, направленная на восстановление опорно-двигательного аппарата, и в частности позвоночника, как основного источника многих хронических заболеваний внутренних органов.
Предлагаем вашему вниманию таблицу с подробной связью между органами и позвонками, а также сигналами организма в виде сбоев нашей системы:
 Таблица
ТаблицаМожет ли человек двигаться, ходить после перелома позвоночника человека?
Несмотря на большую важность такого элемента нашего организма, как позвоночник человека, при переломе все же в 80% случаев возможно восстановление. Конечно, многое зависит от степени тяжести травмы. Если был поврежден спинной мозг или порваны связки, то такая травма может привести к параличу или даже смерти.
- Самыми легкими считаются, относительно, компрессионные переломы — когда идут трещины по позвонку или уменьшение их размера. Но взрывной или оскольчатый вид не менее опасен
- Флексионно-экстензионный перелом — происходит раскалывание на мелкие части позвоночного элемента с возможным повреждением связок или спинного мозга
- Самыми тяжкими считаются ротационные повреждения, когда идет вращение по оси или значительный сдвиг с возможным раздроблением
Кроме того, их разделяют по количеству повреждений и по отделам. Не стоит переоценивать крестец и копчик — эти области напрямую связаны в прямой кишкой и детородной функцией, поэтому часто имеют осложнения подобного характера.
 Классификация
КлассификацияДвигаться человек при переломе может! Но это не значит, что он сможет ходить или сидеть, т.к. боль будет сильно ощущаться в поврежденной области и отдавать в другие части тела. Например, при переломе грудного отдела возможно онемение рук, в то время как поясничный отдел может нарушить шевеление пальцев ног. При наблюдении симптомов позвоночного перелома — стоит оказать первую помощь и срочно вызвать скорую! Поскольку высок шанс внутреннего кровотечения.
 Дефекты позвоночника человека
Дефекты позвоночника человека
 Протрузия и грыжа межпозвоночного диска
Протрузия и грыжа межпозвоночного диска
 Дефекты позвоночника
Дефекты позвоночникаВидео: Позвоночник человека — строение
heaclub.ru
Грыжа L1-L2, причины, симптомы и лечение
Узнала о вас в интернете — нужно срочно сделать МРТ.
И вот после спектакля я у вас. Мне очень понравились ваши сотрудники. Спасибо за внимание, доброжелательность и точность.
Пусть у вас всё будет так же хорошо на душе, как у меня сейчас, несмотря на все проблемы…
Будьте!!! Нам на радость! Ваша Панина В.В.
Array
(
[ID] => 107
[~ID] => 107
[CODE] =>
[~CODE] =>
[XML_ID] => 107
[~XML_ID] => 107
[NAME] => Панина Валентина Викторовна
[~NAME] => Панина Валентина Викторовна
[TAGS] =>
[~TAGS] =>
[SORT] => 100
[~SORT] => 100
[PREVIEW_TEXT] =>
Узнала о вас в интернете — нужно срочно сделать МРТ.
И вот после спектакля я у вас. Мне очень понравились ваши сотрудники. Спасибо за внимание, доброжелательность и точность.
Пусть у вас всё будет так же хорошо на душе, как у меня сейчас, несмотря на все проблемы...
Будьте!!! Нам на радость! Ваша Панина В.В.
[~PREVIEW_TEXT] =>
Узнала о вас в интернете — нужно срочно сделать МРТ.
И вот после спектакля я у вас. Мне очень понравились ваши сотрудники. Спасибо за внимание, доброжелательность и точность.
Пусть у вас всё будет так же хорошо на душе, как у меня сейчас, несмотря на все проблемы...
Будьте!!! Нам на радость! Ваша Панина В.В.
[PREVIEW_PICTURE] => Array
(
[ID] => 50
[TIMESTAMP_X] => 07.02.2018 14:11:01
[MODULE_ID] => iblock
[HEIGHT] => 800
[WIDTH] => 577
[FILE_SIZE] => 87769
[CONTENT_TYPE] => image/jpeg
[SUBDIR] => iblock/d82
[FILE_NAME] => d823d79d608bd750c9be67d6f85f03ca.jpg
[ORIGINAL_NAME] => pic_comments2-big.jpg
[DESCRIPTION] =>
[HANDLER_ID] =>
[EXTERNAL_ID] => cf5842bcd485e8e9c06757a200b70e73
[~src] =>
[SRC] => /upload/iblock/d82/d823d79d608bd750c9be67d6f85f03ca.jpg
[UNSAFE_SRC] => /upload/iblock/d82/d823d79d608bd750c9be67d6f85f03ca.jpg
[SAFE_SRC] => /upload/iblock/d82/d823d79d608bd750c9be67d6f85f03ca.jpg
[ALT] => Панина Валентина Викторовна
[TITLE] => Панина Валентина Викторовна
)
[~PREVIEW_PICTURE] => 50
[DETAIL_TEXT] =>
[~DETAIL_TEXT] =>
[DETAIL_PICTURE] =>
[~DETAIL_PICTURE] =>
[DATE_ACTIVE_FROM] =>
[~DATE_ACTIVE_FROM] =>
[ACTIVE_FROM] =>
[~ACTIVE_FROM] =>
[DATE_ACTIVE_TO] =>
[~DATE_ACTIVE_TO] =>
[ACTIVE_TO] =>
[~ACTIVE_TO] =>
[SHOW_COUNTER] =>
[~SHOW_COUNTER] =>
[SHOW_COUNTER_START] =>
[~SHOW_COUNTER_START] =>
[IBLOCK_TYPE_ID] => content
[~IBLOCK_TYPE_ID] => content
[IBLOCK_ID] => 10
[~IBLOCK_ID] => 10
[IBLOCK_CODE] => reviews
[~IBLOCK_CODE] => reviews
[IBLOCK_NAME] => Отзывы
[~IBLOCK_NAME] => Отзывы
[IBLOCK_EXTERNAL_ID] =>
[~IBLOCK_EXTERNAL_ID] =>
[DATE_CREATE] => 06.02.2018 19:41:18
[~DATE_CREATE] => 06.02.2018 19:41:18
[CREATED_BY] => 1
[~CREATED_BY] => 1
[CREATED_USER_NAME] => (admin)
[~CREATED_USER_NAME] => (admin)
[TIMESTAMP_X] => 07.02.2018 14:11:01
[~TIMESTAMP_X] => 07.02.2018 14:11:01
[MODIFIED_BY] => 1
[~MODIFIED_BY] => 1
[USER_NAME] => (admin)
[~USER_NAME] => (admin)
[IBLOCK_SECTION_ID] =>
[~IBLOCK_SECTION_ID] =>
[DETAIL_PAGE_URL] => /content/detail.php?ID=107
[~DETAIL_PAGE_URL] => /content/detail.php?ID=107
[LIST_PAGE_URL] => /content/index.php?ID=10
[~LIST_PAGE_URL] => /content/index.php?ID=10
[DETAIL_TEXT_TYPE] => text
[~DETAIL_TEXT_TYPE] => text
[PREVIEW_TEXT_TYPE] => html
[~PREVIEW_TEXT_TYPE] => html
[LANG_DIR] => /
[~LANG_DIR] => /
[EXTERNAL_ID] => 107
[~EXTERNAL_ID] => 107
[LID] => s1
[~LID] => s1
[EDIT_LINK] =>
[DELETE_LINK] =>
[DISPLAY_ACTIVE_FROM] =>
[IPROPERTY_VALUES] => Array
(
)
[FIELDS] => Array
(
[ID] => 107
[CODE] =>
[XML_ID] => 107
[NAME] => Панина Валентина Викторовна
[TAGS] =>
[SORT] => 100
[PREVIEW_TEXT] =>
Узнала о вас в интернете — нужно срочно сделать МРТ.
И вот после спектакля я у вас. Мне очень понравились ваши сотрудники. Спасибо за внимание, доброжелательность и точность.
Пусть у вас всё будет так же хорошо на душе, как у меня сейчас, несмотря на все проблемы...
Будьте!!! Нам на радость! Ваша Панина В.В.
[PREVIEW_PICTURE] => Array
(
[ID] => 50
[TIMESTAMP_X] => 07.02.2018 14:11:01
[MODULE_ID] => iblock
[HEIGHT] => 800
[WIDTH] => 577
[FILE_SIZE] => 87769
[CONTENT_TYPE] => image/jpeg
[SUBDIR] => iblock/d82
[FILE_NAME] => d823d79d608bd750c9be67d6f85f03ca.jpg
[ORIGINAL_NAME] => pic_comments2-big.jpg
[DESCRIPTION] =>
[HANDLER_ID] =>
[EXTERNAL_ID] => cf5842bcd485e8e9c06757a200b70e73
[~src] =>
[SRC] => /upload/iblock/d82/d823d79d608bd750c9be67d6f85f03ca.jpg
[UNSAFE_SRC] => /upload/iblock/d82/d823d79d608bd750c9be67d6f85f03ca.jpg
[SAFE_SRC] => /upload/iblock/d82/d823d79d608bd750c9be67d6f85f03ca.jpg
[ALT] => Панина Валентина Викторовна
[TITLE] => Панина Валентина Викторовна
)
[DETAIL_TEXT] =>
[DETAIL_PICTURE] =>
[DATE_ACTIVE_FROM] =>
[ACTIVE_FROM] =>
[DATE_ACTIVE_TO] =>
[ACTIVE_TO] =>
[SHOW_COUNTER] =>
[SHOW_COUNTER_START] =>
[IBLOCK_TYPE_ID] => content
[IBLOCK_ID] => 10
[IBLOCK_CODE] => reviews
[IBLOCK_NAME] => Отзывы
[IBLOCK_EXTERNAL_ID] =>
[DATE_CREATE] => 06.02.2018 19:41:18
[CREATED_BY] => 1
[CREATED_USER_NAME] => (admin)
[TIMESTAMP_X] => 07.02.2018 14:11:01
[MODIFIED_BY] => 1
[USER_NAME] => (admin)
)
[PROPERTIES] => Array
(
[NAME] => Array
(
[ID] => 25
[TIMESTAMP_X] => 2018-02-06 19:37:56
[IBLOCK_ID] => 10
[NAME] => Кто оставил отзыв
[ACTIVE] => Y
[SORT] => 500
[CODE] => NAME
[DEFAULT_VALUE] =>
[PROPERTY_TYPE] => S
[ROW_COUNT] => 1
[COL_COUNT] => 30
[LIST_TYPE] => L
[MULTIPLE] => N
[XML_ID] =>
[FILE_TYPE] =>
[MULTIPLE_CNT] => 5
[TMP_ID] =>
[LINK_IBLOCK_ID] => 0
[WITH_DESCRIPTION] => N
[SEARCHABLE] => N
[FILTRABLE] => N
[IS_REQUIRED] => N
[VERSION] => 1
[USER_TYPE] =>
[USER_TYPE_SETTINGS] =>
[HINT] =>
[PROPERTY_VALUE_ID] => 241
[VALUE] => Панина Валентина Викторовна
[DESCRIPTION] =>
[VALUE_ENUM] =>
[VALUE_XML_ID] =>
[VALUE_SORT] =>
[~VALUE] => Панина Валентина Викторовна
[~DESCRIPTION] =>
[~NAME] => Кто оставил отзыв
[~DEFAULT_VALUE] =>
)
[DESCRIPTION] => Array
(
[ID] => 26
[TIMESTAMP_X] => 2018-02-06 19:37:56
[IBLOCK_ID] => 10
[NAME] => Подпись
[ACTIVE] => Y
[SORT] => 500
[CODE] => DESCRIPTION
[DEFAULT_VALUE] =>
[PROPERTY_TYPE] => S
[ROW_COUNT] => 1
[COL_COUNT] => 30
[LIST_TYPE] => L
[MULTIPLE] => N
[XML_ID] =>
[FILE_TYPE] =>
[MULTIPLE_CNT] => 5
[TMP_ID] =>
[LINK_IBLOCK_ID] => 0
[WITH_DESCRIPTION] => N
[SEARCHABLE] => N
[FILTRABLE] => N
[IS_REQUIRED] => N
[VERSION] => 1
[USER_TYPE] =>
[USER_TYPE_SETTINGS] =>
[HINT] =>
[PROPERTY_VALUE_ID] => 242
[VALUE] => Актриса, заслуженная артистка РСФСР
[DESCRIPTION] =>
[VALUE_ENUM] =>
[VALUE_XML_ID] =>
[VALUE_SORT] =>
[~VALUE] => Актриса, заслуженная артистка РСФСР
[~DESCRIPTION] =>
[~NAME] => Подпись
[~DEFAULT_VALUE] =>
)
)
[DISPLAY_PROPERTIES] => Array
(
[NAME] => Array
(
[ID] => 25
[TIMESTAMP_X] => 2018-02-06 19:37:56
[IBLOCK_ID] => 10
[NAME] => Кто оставил отзыв
[ACTIVE] => Y
[SORT] => 500
[CODE] => NAME
[DEFAULT_VALUE] =>
[PROPERTY_TYPE] => S
[ROW_COUNT] => 1
[COL_COUNT] => 30
[LIST_TYPE] => L
[MULTIPLE] => N
[XML_ID] =>
[FILE_TYPE] =>
[MULTIPLE_CNT] => 5
[TMP_ID] =>
[LINK_IBLOCK_ID] => 0
[WITH_DESCRIPTION] => N
[SEARCHABLE] => N
[FILTRABLE] => N
[IS_REQUIRED] => N
[VERSION] => 1
[USER_TYPE] =>
[USER_TYPE_SETTINGS] =>
[HINT] =>
[PROPERTY_VALUE_ID] => 241
[VALUE] => Панина Валентина Викторовна
[DESCRIPTION] =>
[VALUE_ENUM] =>
[VALUE_XML_ID] =>
[VALUE_SORT] =>
[~VALUE] => Панина Валентина Викторовна
[~DESCRIPTION] =>
[~NAME] => Кто оставил отзыв
[~DEFAULT_VALUE] =>
[DISPLAY_VALUE] => Панина Валентина Викторовна
)
[DESCRIPTION] => Array
(
[ID] => 26
[TIMESTAMP_X] => 2018-02-06 19:37:56
[IBLOCK_ID] => 10
[NAME] => Подпись
[ACTIVE] => Y
[SORT] => 500
[CODE] => DESCRIPTION
[DEFAULT_VALUE] =>
[PROPERTY_TYPE] => S
[ROW_COUNT] => 1
[COL_COUNT] => 30
[LIST_TYPE] => L
[MULTIPLE] => N
[XML_ID] =>
[FILE_TYPE] =>
[MULTIPLE_CNT] => 5
[TMP_ID] =>
[LINK_IBLOCK_ID] => 0
[WITH_DESCRIPTION] => N
[SEARCHABLE] => N
[FILTRABLE] => N
[IS_REQUIRED] => N
[VERSION] => 1
[USER_TYPE] =>
[USER_TYPE_SETTINGS] =>
[HINT] =>
[PROPERTY_VALUE_ID] => 242
[VALUE] => Актриса, заслуженная артистка РСФСР
[DESCRIPTION] =>
[VALUE_ENUM] =>
[VALUE_XML_ID] =>
[VALUE_SORT] =>
[~VALUE] => Актриса, заслуженная артистка РСФСР
[~DESCRIPTION] =>
[~NAME] => Подпись
[~DEFAULT_VALUE] =>
[DISPLAY_VALUE] => Актриса, заслуженная артистка РСФСР
)
)
[IMAGE] => Array
(
[RETINA_SUPPORT] => 1
[ORIGIN] => Array
(
[ID] => 50
[TIMESTAMP_X] => 07.02.2018 14:11:01
[MODULE_ID] => iblock
[HEIGHT] => 800
[WIDTH] => 577
[FILE_SIZE] => 87769
[CONTENT_TYPE] => image/jpeg
[SUBDIR] => iblock/d82
[FILE_NAME] => d823d79d608bd750c9be67d6f85f03ca.jpg
[ORIGINAL_NAME] => pic_comments2-big.jpg
[DESCRIPTION] =>
[HANDLER_ID] =>
[EXTERNAL_ID] => cf5842bcd485e8e9c06757a200b70e73
[~src] =>
[SRC] => /upload/iblock/d82/d823d79d608bd750c9be67d6f85f03ca.jpg
)
[X2] => Array
(
[src] => /upload/resize_cache/iblock/d82/264_380_1/d823d79d608bd750c9be67d6f85f03ca.jpg
[width] => 264
[height] => 366
[size] => 49035
)
[ATTR] => retina retina-x2-src="/upload/resize_cache/iblock/d82/264_380_1/d823d79d608bd750c9be67d6f85f03ca.jpg"
[X1] => Array
(
[src] => /upload/resize_cache/iblock/d82/132_190_1/d823d79d608bd750c9be67d6f85f03ca.jpg
[width] => 132
[height] => 183
[size] => 14952
[ALT] => Панина Валентина Викторовна
)
)
)
cmrt.ru
Грыжа Th22-L1, причины, симптомы и лечение
Узнала о вас в интернете — нужно срочно сделать МРТ.
И вот после спектакля я у вас. Мне очень понравились ваши сотрудники. Спасибо за внимание, доброжелательность и точность.
Пусть у вас всё будет так же хорошо на душе, как у меня сейчас, несмотря на все проблемы…
Будьте!!! Нам на радость! Ваша Панина В.В.
Array
(
[ID] => 107
[~ID] => 107
[CODE] =>
[~CODE] =>
[XML_ID] => 107
[~XML_ID] => 107
[NAME] => Панина Валентина Викторовна
[~NAME] => Панина Валентина Викторовна
[TAGS] =>
[~TAGS] =>
[SORT] => 100
[~SORT] => 100
[PREVIEW_TEXT] =>
Узнала о вас в интернете — нужно срочно сделать МРТ.
И вот после спектакля я у вас. Мне очень понравились ваши сотрудники. Спасибо за внимание, доброжелательность и точность.
Пусть у вас всё будет так же хорошо на душе, как у меня сейчас, несмотря на все проблемы...
Будьте!!! Нам на радость! Ваша Панина В.В.
[~PREVIEW_TEXT] =>
Узнала о вас в интернете — нужно срочно сделать МРТ.
И вот после спектакля я у вас. Мне очень понравились ваши сотрудники. Спасибо за внимание, доброжелательность и точность.
Пусть у вас всё будет так же хорошо на душе, как у меня сейчас, несмотря на все проблемы...
Будьте!!! Нам на радость! Ваша Панина В.В.
[PREVIEW_PICTURE] => Array
(
[ID] => 50
[TIMESTAMP_X] => 07.02.2018 14:11:01
[MODULE_ID] => iblock
[HEIGHT] => 800
[WIDTH] => 577
[FILE_SIZE] => 87769
[CONTENT_TYPE] => image/jpeg
[SUBDIR] => iblock/d82
[FILE_NAME] => d823d79d608bd750c9be67d6f85f03ca.jpg
[ORIGINAL_NAME] => pic_comments2-big.jpg
[DESCRIPTION] =>
[HANDLER_ID] =>
[EXTERNAL_ID] => cf5842bcd485e8e9c06757a200b70e73
[~src] =>
[SRC] => /upload/iblock/d82/d823d79d608bd750c9be67d6f85f03ca.jpg
[UNSAFE_SRC] => /upload/iblock/d82/d823d79d608bd750c9be67d6f85f03ca.jpg
[SAFE_SRC] => /upload/iblock/d82/d823d79d608bd750c9be67d6f85f03ca.jpg
[ALT] => Панина Валентина Викторовна
[TITLE] => Панина Валентина Викторовна
)
[~PREVIEW_PICTURE] => 50
[DETAIL_TEXT] =>
[~DETAIL_TEXT] =>
[DETAIL_PICTURE] =>
[~DETAIL_PICTURE] =>
[DATE_ACTIVE_FROM] =>
[~DATE_ACTIVE_FROM] =>
[ACTIVE_FROM] =>
[~ACTIVE_FROM] =>
[DATE_ACTIVE_TO] =>
[~DATE_ACTIVE_TO] =>
[ACTIVE_TO] =>
[~ACTIVE_TO] =>
[SHOW_COUNTER] =>
[~SHOW_COUNTER] =>
[SHOW_COUNTER_START] =>
[~SHOW_COUNTER_START] =>
[IBLOCK_TYPE_ID] => content
[~IBLOCK_TYPE_ID] => content
[IBLOCK_ID] => 10
[~IBLOCK_ID] => 10
[IBLOCK_CODE] => reviews
[~IBLOCK_CODE] => reviews
[IBLOCK_NAME] => Отзывы
[~IBLOCK_NAME] => Отзывы
[IBLOCK_EXTERNAL_ID] =>
[~IBLOCK_EXTERNAL_ID] =>
[DATE_CREATE] => 06.02.2018 19:41:18
[~DATE_CREATE] => 06.02.2018 19:41:18
[CREATED_BY] => 1
[~CREATED_BY] => 1
[CREATED_USER_NAME] => (admin)
[~CREATED_USER_NAME] => (admin)
[TIMESTAMP_X] => 07.02.2018 14:11:01
[~TIMESTAMP_X] => 07.02.2018 14:11:01
[MODIFIED_BY] => 1
[~MODIFIED_BY] => 1
[USER_NAME] => (admin)
[~USER_NAME] => (admin)
[IBLOCK_SECTION_ID] =>
[~IBLOCK_SECTION_ID] =>
[DETAIL_PAGE_URL] => /content/detail.php?ID=107
[~DETAIL_PAGE_URL] => /content/detail.php?ID=107
[LIST_PAGE_URL] => /content/index.php?ID=10
[~LIST_PAGE_URL] => /content/index.php?ID=10
[DETAIL_TEXT_TYPE] => text
[~DETAIL_TEXT_TYPE] => text
[PREVIEW_TEXT_TYPE] => html
[~PREVIEW_TEXT_TYPE] => html
[LANG_DIR] => /
[~LANG_DIR] => /
[EXTERNAL_ID] => 107
[~EXTERNAL_ID] => 107
[LID] => s1
[~LID] => s1
[EDIT_LINK] =>
[DELETE_LINK] =>
[DISPLAY_ACTIVE_FROM] =>
[IPROPERTY_VALUES] => Array
(
)
[FIELDS] => Array
(
[ID] => 107
[CODE] =>
[XML_ID] => 107
[NAME] => Панина Валентина Викторовна
[TAGS] =>
[SORT] => 100
[PREVIEW_TEXT] =>
Узнала о вас в интернете — нужно срочно сделать МРТ.
И вот после спектакля я у вас. Мне очень понравились ваши сотрудники. Спасибо за внимание, доброжелательность и точность.
Пусть у вас всё будет так же хорошо на душе, как у меня сейчас, несмотря на все проблемы...
Будьте!!! Нам на радость! Ваша Панина В.В.
[PREVIEW_PICTURE] => Array
(
[ID] => 50
[TIMESTAMP_X] => 07.02.2018 14:11:01
[MODULE_ID] => iblock
[HEIGHT] => 800
[WIDTH] => 577
[FILE_SIZE] => 87769
[CONTENT_TYPE] => image/jpeg
[SUBDIR] => iblock/d82
[FILE_NAME] => d823d79d608bd750c9be67d6f85f03ca.jpg
[ORIGINAL_NAME] => pic_comments2-big.jpg
[DESCRIPTION] =>
[HANDLER_ID] =>
[EXTERNAL_ID] => cf5842bcd485e8e9c06757a200b70e73
[~src] =>
[SRC] => /upload/iblock/d82/d823d79d608bd750c9be67d6f85f03ca.jpg
[UNSAFE_SRC] => /upload/iblock/d82/d823d79d608bd750c9be67d6f85f03ca.jpg
[SAFE_SRC] => /upload/iblock/d82/d823d79d608bd750c9be67d6f85f03ca.jpg
[ALT] => Панина Валентина Викторовна
[TITLE] => Панина Валентина Викторовна
)
[DETAIL_TEXT] =>
[DETAIL_PICTURE] =>
[DATE_ACTIVE_FROM] =>
[ACTIVE_FROM] =>
[DATE_ACTIVE_TO] =>
[ACTIVE_TO] =>
[SHOW_COUNTER] =>
[SHOW_COUNTER_START] =>
[IBLOCK_TYPE_ID] => content
[IBLOCK_ID] => 10
[IBLOCK_CODE] => reviews
[IBLOCK_NAME] => Отзывы
[IBLOCK_EXTERNAL_ID] =>
[DATE_CREATE] => 06.02.2018 19:41:18
[CREATED_BY] => 1
[CREATED_USER_NAME] => (admin)
[TIMESTAMP_X] => 07.02.2018 14:11:01
[MODIFIED_BY] => 1
[USER_NAME] => (admin)
)
[PROPERTIES] => Array
(
[NAME] => Array
(
[ID] => 25
[TIMESTAMP_X] => 2018-02-06 19:37:56
[IBLOCK_ID] => 10
[NAME] => Кто оставил отзыв
[ACTIVE] => Y
[SORT] => 500
[CODE] => NAME
[DEFAULT_VALUE] =>
[PROPERTY_TYPE] => S
[ROW_COUNT] => 1
[COL_COUNT] => 30
[LIST_TYPE] => L
[MULTIPLE] => N
[XML_ID] =>
[FILE_TYPE] =>
[MULTIPLE_CNT] => 5
[TMP_ID] =>
[LINK_IBLOCK_ID] => 0
[WITH_DESCRIPTION] => N
[SEARCHABLE] => N
[FILTRABLE] => N
[IS_REQUIRED] => N
[VERSION] => 1
[USER_TYPE] =>
[USER_TYPE_SETTINGS] =>
[HINT] =>
[PROPERTY_VALUE_ID] => 241
[VALUE] => Панина Валентина Викторовна
[DESCRIPTION] =>
[VALUE_ENUM] =>
[VALUE_XML_ID] =>
[VALUE_SORT] =>
[~VALUE] => Панина Валентина Викторовна
[~DESCRIPTION] =>
[~NAME] => Кто оставил отзыв
[~DEFAULT_VALUE] =>
)
[DESCRIPTION] => Array
(
[ID] => 26
[TIMESTAMP_X] => 2018-02-06 19:37:56
[IBLOCK_ID] => 10
[NAME] => Подпись
[ACTIVE] => Y
[SORT] => 500
[CODE] => DESCRIPTION
[DEFAULT_VALUE] =>
[PROPERTY_TYPE] => S
[ROW_COUNT] => 1
[COL_COUNT] => 30
[LIST_TYPE] => L
[MULTIPLE] => N
[XML_ID] =>
[FILE_TYPE] =>
[MULTIPLE_CNT] => 5
[TMP_ID] =>
[LINK_IBLOCK_ID] => 0
[WITH_DESCRIPTION] => N
[SEARCHABLE] => N
[FILTRABLE] => N
[IS_REQUIRED] => N
[VERSION] => 1
[USER_TYPE] =>
[USER_TYPE_SETTINGS] =>
[HINT] =>
[PROPERTY_VALUE_ID] => 242
[VALUE] => Актриса, заслуженная артистка РСФСР
[DESCRIPTION] =>
[VALUE_ENUM] =>
[VALUE_XML_ID] =>
[VALUE_SORT] =>
[~VALUE] => Актриса, заслуженная артистка РСФСР
[~DESCRIPTION] =>
[~NAME] => Подпись
[~DEFAULT_VALUE] =>
)
)
[DISPLAY_PROPERTIES] => Array
(
[NAME] => Array
(
[ID] => 25
[TIMESTAMP_X] => 2018-02-06 19:37:56
[IBLOCK_ID] => 10
[NAME] => Кто оставил отзыв
[ACTIVE] => Y
[SORT] => 500
[CODE] => NAME
[DEFAULT_VALUE] =>
[PROPERTY_TYPE] => S
[ROW_COUNT] => 1
[COL_COUNT] => 30
[LIST_TYPE] => L
[MULTIPLE] => N
[XML_ID] =>
[FILE_TYPE] =>
[MULTIPLE_CNT] => 5
[TMP_ID] =>
[LINK_IBLOCK_ID] => 0
[WITH_DESCRIPTION] => N
[SEARCHABLE] => N
[FILTRABLE] => N
[IS_REQUIRED] => N
[VERSION] => 1
[USER_TYPE] =>
[USER_TYPE_SETTINGS] =>
[HINT] =>
[PROPERTY_VALUE_ID] => 241
[VALUE] => Панина Валентина Викторовна
[DESCRIPTION] =>
[VALUE_ENUM] =>
[VALUE_XML_ID] =>
[VALUE_SORT] =>
[~VALUE] => Панина Валентина Викторовна
[~DESCRIPTION] =>
[~NAME] => Кто оставил отзыв
[~DEFAULT_VALUE] =>
[DISPLAY_VALUE] => Панина Валентина Викторовна
)
[DESCRIPTION] => Array
(
[ID] => 26
[TIMESTAMP_X] => 2018-02-06 19:37:56
[IBLOCK_ID] => 10
[NAME] => Подпись
[ACTIVE] => Y
[SORT] => 500
[CODE] => DESCRIPTION
[DEFAULT_VALUE] =>
[PROPERTY_TYPE] => S
[ROW_COUNT] => 1
[COL_COUNT] => 30
[LIST_TYPE] => L
[MULTIPLE] => N
[XML_ID] =>
[FILE_TYPE] =>
[MULTIPLE_CNT] => 5
[TMP_ID] =>
[LINK_IBLOCK_ID] => 0
[WITH_DESCRIPTION] => N
[SEARCHABLE] => N
[FILTRABLE] => N
[IS_REQUIRED] => N
[VERSION] => 1
[USER_TYPE] =>
[USER_TYPE_SETTINGS] =>
[HINT] =>
[PROPERTY_VALUE_ID] => 242
[VALUE] => Актриса, заслуженная артистка РСФСР
[DESCRIPTION] =>
[VALUE_ENUM] =>
[VALUE_XML_ID] =>
[VALUE_SORT] =>
[~VALUE] => Актриса, заслуженная артистка РСФСР
[~DESCRIPTION] =>
[~NAME] => Подпись
[~DEFAULT_VALUE] =>
[DISPLAY_VALUE] => Актриса, заслуженная артистка РСФСР
)
)
[IMAGE] => Array
(
[RETINA_SUPPORT] => 1
[ORIGIN] => Array
(
[ID] => 50
[TIMESTAMP_X] => 07.02.2018 14:11:01
[MODULE_ID] => iblock
[HEIGHT] => 800
[WIDTH] => 577
[FILE_SIZE] => 87769
[CONTENT_TYPE] => image/jpeg
[SUBDIR] => iblock/d82
[FILE_NAME] => d823d79d608bd750c9be67d6f85f03ca.jpg
[ORIGINAL_NAME] => pic_comments2-big.jpg
[DESCRIPTION] =>
[HANDLER_ID] =>
[EXTERNAL_ID] => cf5842bcd485e8e9c06757a200b70e73
[~src] =>
[SRC] => /upload/iblock/d82/d823d79d608bd750c9be67d6f85f03ca.jpg
)
[X2] => Array
(
[src] => /upload/resize_cache/iblock/d82/264_380_1/d823d79d608bd750c9be67d6f85f03ca.jpg
[width] => 264
[height] => 366
[size] => 49035
)
[ATTR] => retina retina-x2-src="/upload/resize_cache/iblock/d82/264_380_1/d823d79d608bd750c9be67d6f85f03ca.jpg"
[X1] => Array
(
[src] => /upload/resize_cache/iblock/d82/132_190_1/d823d79d608bd750c9be67d6f85f03ca.jpg
[width] => 132
[height] => 183
[size] => 14952
[ALT] => Панина Валентина Викторовна
)
)
)
cmrt.ru
Аномалии развития поясничного отдела позвоночника
Аномалии развития пояснично-крестцового отдела позвоночника – скрытая расщелина дуги поясничных и крестцовых позвонков, спондилолиз (в т.ч. с исходом в спондилолистез), бабочкообразная деформация тел позвонков, клиновидные поясничные позвонки, сакрализация, люмбализация, тропизм суставных отростков, рудиментарные ребра, конкресценция позвонков, персистирующие апофизы отростков и др. – привлекают внимание ученых в течение многих столетий, однако их роль в возникновении болезненных проявлений до сих пор остается спорной (в т.ч и не решен вопрос о причине возникновения поясничной боли при аномалиях развития пояснично-крестцового отдела позвоночника). Некоторые авторы рассматривают аномалии развития пояснично-крестцового отдела позвоночника как непосредственную причину поясничной боли, ряд авторов рассматривать их как не имеющие клинического значения и относят возникающую боль в поясничном отделе позвоночника к сопутствующим заболеваниям (поскольку обследование больших контингентов здоровых лиц с выявлением у них различных аномалий, не сопровождается болевыми реакциями в пояснично-крестцовом отделе позвоночника).источник изображений статья «Рентгенодиагностика дегенеративно-дистрофических изменений и аномалий развития поясничного отдела позвоночника В.В. Смирнов, Н.П. Елисеев, ООО «Центр Реабилитации», Обнинск, Россия (журнал «Мануальная терапия» №3 (59), 2015)
Рис. 1: Врожденное незаращение задней дуги S1 (Spina bifida posterior S1). На рентгенограмме поясничного отдела позвоночника в прямой проекции определяется расщелина задней дуги S1. Рис. 2: Аномалия тропизма суставных отростков. На рентгенограмме пояснично-крестцового отдела позвоночника в прямой проекции суставные от- ростки L5 расположены в сагиттальной плоскости.

Рис. 3: Спондилолиз L5. Щель на уровне межсуставного пространства – спондилолиз. Рис. 4: Конкресценция L3 – L4.

Рис. 5: Гипоплазия 12 ребер. Врожденное незаращение задней дуги L5 (Spina bifi da posterior L5). Левосторонняя сакрализация L5.Рис. 6: Врожденное незаращение задней дуги S1. Аномалия тропизма суставных отростков. На рентгенограмме пояснично-крестцового отдела позвоночника в прямой проекции левые суставные отростки S1 и L5 расположены фронтально, суставные щели неразличимы, тени суставных отростков накладываются одна на другую; суставные щели правых дугоотростчатых суставов хорошо определяются, правые суставные отростки расположены в сагиттальной плоскости.
Все аномалии развития пояснично-крестцового отдела позвоночника можно разделить на следующие группы: одиночные и множественные, симметричные и асимметричные. Как одиночные, так и множественные аномалии развития в основном располагаются в нижне-поясничном и пояснично-крестцовом отделах позвоночника. Множественные аномалии часто встречаются в виде:
■ незаращения дуг или тел со спондилолизом и спондилолистезом;
■ незаращения дуг с тропизмом суставных отростков, люмбализацией или сакрализацией;
■ тропизма с аномалией отростков;
■ сакрализации или люмбализации со спондилолизом и спондилолистезом;
■ рудиментарного ребра поясничных позвонков с люмбализацией и аномалией отростков;
■ тропизма со спондилолизом и аномалией отростков (встречается редко).
У больных с аномалиями позвоночника дегенеративно-дистрофические изменения выявляются в молодом возрасте (18 – 30 лет) в 3 раза чаще, чем у лиц без аномалий. К тому же у больных с аномалиями позвоночника преобладают более тяжелые дегенеративно-дистрофические процессы. При этом дегенеративно-дистрофические изменения идентичны как на уровне аномалий, так и выше или ниже их. Более выраженные дегенеративно-дистрофические изменения выявляют в телах позвонков, дисках и окружающих тканях при асимметричных клиновидных позвонках, спондилолизе с исходом в спондилолистез, односторонней сакрализации, люмбализации и множественных аномалиях. Значительно раньше дистрофические изменения возникают в окружающих позвоночник тканях при асимметричных и множественных аномалиях.
К причинным факторам начала неврологических проявлений при аномалиях развития пояснично-крестцового отдела позвоночника относятся чрезмерная физическая нагрузка на позвоночник, макро- и микротравмы, переохлаждение и др. Большинство больных при поступлении предъявляют жалобы на боли в пояснице и ногах. Боли возникают по типу люмбалгии, люмбоишиалгии с фиксацией туловища в вынужденных положениях. Усиление болей в пояснице отмечается при сгибании, разгибании, наклонах туловища вперед и стороны, чихании, кашле, перемене погоды, при волнении, при прыжках в длину, высоту и др. При этом они иррадиируют в одну или обе нижние конечности, икроножную мышцу и стопу.
Поскольку среди всех аномалий развития пояснично-крестцового отдела позвоночника имеются одиночные, множественные, симметричные и ассиметричные вариации, клинические симптомы их, соответственно, идентичны внутри каждой группы. Однако внутри некоторых групп имеются аномалии, для которых специфичны определенные симптомы.
Так, среди одиночных симметричных аномалий тотальное незаращение дуг или тел двух-трех поясничных или крестцовых позвонков характеризуется дизрафическими изменениями в виде гипертрихоза (волосистый треугольник в пояснично-крестцовой области), вегетативных изменений нижних конечностей в виде их похолодания, нарушения трофики кожи ног в виде бледных пятен, чередующихся с цианотичными, шелушения ее и сухости. Для такой одиночной симметричной аномалии, как спондилолиз 4 или 5 поясничных позвонков с исходом в спондилолистез, характерными являются жалобы на чувство тяжести в ногах (ноги ватные), усиленный лордоз, клювовидный уступ в поясничнокрестцовом отделе позвоночника за счет сползания позвонка, рано возникающее снижение ахиллова рефлекса с одной или обеих сторон. При асимметричных аномалиях рано возникают деформации позвоночника в виде сколиоза, кифосколиоза, перекоса таза, ведущие к соответствующему неврологическому симптомокомплексу.
Отмечается определенная закономерность клинического течения, возникающих последствий при одиночных и множественных вариациях. При множественных аномалиях в виде незаращения дуг или тел поясничных или крестцовых позвонков со спондилолизом и исходом в спондилолистез рано возникает нейро-ортопедический симптомокомплекс (люмбалгия с иррадиацией в одну или обе ноги, тяжесть, похолодание, чувство онемения нижних конечностей, усиление поясничного лордоза с образованием клювовидного уступа, снижение ахиллова рефлекса и др.). При множественных аномалиях рано возникает сколиоз, кифосколиоз, остеохондроз, нестабильность поясничного отдела позвоночника, что при отсутствии своевременного лечения приводит больных к инвалидности.
Независимо от вида и локализации аномалий развития пояснично-крестцового отдела позвоночника, у большинства лиц рано или поздно возникает «дискомфорт» в пояснично-крестцовом отделе, быстрая утомляемость, сглаженность или усиление поясничного лордоза, рефлекторное боковое или передне-заднее искривление поясничного отдела позвоночника (сколиоз или кифосколиоз), болезненность остистых отростков и межостистыхсвязок, паравертебральных точек на уровне и выше аномалий развития, напряжение длинных мышц спины, болезненная осевая нагрузка на позвоночник, ограничение движений туловища вперед, назад и в стороны, гипотония ягодичных, бедренных мышц, голени, снижение коленного или ахиллова рефлекса, корешковые расстройства чувствительности нижних конечностей, выражены симптомы Ласега, Нери, вегетативные нарушения, нестабильность пояснично-крестцового отдела.
Все аномалии развития пояснично-крестцового отдела позвоночника выявляются с помощью спондилографии. Поскольку исходом аномалий являются дегенеративно-дистрофические изменения, нередко их сочетание со спинальными расстройствами. Исходя из этого всем больным рекомендовано проводить спиральную компьютерную томографию (СКТ) или магнитно-резонансную томографию (МРТ).
Основным принципом лечения ранних форм проявления аномалий развития является комплексное консервативное, заключительным этапом которого нередко бывает санаторно-курортное. Хирургическое лечение при аномалиях развития проводится по строгим показаниям. При врожденном спондилолизе поясничных позвонков, тотальном незаращении дуг крестцовых или поясничных позвонков со спондилолизом, развившейся нестабильности поясничного отдела консервативная терапия не дает эффекта, в связи с чем рекомендовано оперативное лечение. Мерой профилактики стойких нарушений трудоспособности лиц с аномалиями развития пояснично-крестцового отдела позвоночника является рациональное трудоустройство, соблюдение режима труда и быта.
по материалам статьи «Рентгенодиагностика дегенеративно-дистрофических изменений и аномалий развития поясничного отдела позвоночника В.В. Смирнов, Н.П. Елисеев, ООО «Центр Реабилитации», Обнинск, Россия (журнал «Мануальная терапия» №3 (59), 2015)
laesus-de-liro.livejournal.com
Клиновидная деформация позвонков – что это за патология и как ее лечить?
Клиновидные позвонки — одна из разновидностей дефектов позвоночника, которая обусловлена как генетическими и внутриутробными, так и внешними факторами. Следовательно, аномалия свойственна и детям, и взрослым. Статья акцентирует внимание на эмбриологическом развитии и анатомии позвонков и, на основе информации об этих физиологических процессах, описывает патогенез и клиническую картину данной деформации. В зависимости от причины, клиника и тактика ведения пациента будут основательно отличаться.
Клиновидная деформация позвонков
Внутриутробное развитие и анатомия позвоночника
Особенности строения позвоночного столба играют одну из ключевых ролей в таком эволюционном процессе, как прямохождение человека. Этот скелетный каркас является естественной механической защитой спинного мозга. Позвоночник выступает в качестве опоры для туловища и черепа. Функциональной единицей позвоночника является позвоночный сегмент, который представлен межпозвоночным диском, ограниченными двумя соседними позвонками.
На 2,5 неделе у эмбриона человека появляется хорда. Вдоль этого осевого тяжа прилегают скопления мезодермы — сомиты. Впоследствии сомиты дифференцируются на склеротомы, дерматомы и миотомы. Склеротомы концентрируются вокруг нервной трубки и хорды. Интервалы между склеротомами дают начало телу позвонков. Непосредственно склеротомы являются началом для межпозвоночных дисков. Дорсально (сзади) от хорды мезодерма образует дугу позвонков, а также остистые отростки. Латерально (снаружи) мезодерма образует реберные и поперечные отростки (в свою очередь, хорда остается в позвоночнике человека в качестве пульпозного ядра межпозвоночного диска).
На хрящевой стадии развития позвоночника хрящевая ткань сначала появляется в теле позвонка, а после и в дуге и реберных отростках (обособляются только реберные отростки грудных позвонков. Эти отростки дают начало хрящевой части ребер).
Позвонки начинают свое развитие со второй недели развития плода в утробе матери
На втором месяце внутриутробного развития инициируется оссификация тел позвонков. Существуют несколько механизмов окостенения: эндохондральный (инициируется точками окостенения в хрящах, которые в свою очередь образованы из соединительной ткани), эндесмальный (окостенение напрямую из соединительных тканей), перихондральный (из хрящевой модели будущей кости с помощью остеобластов надхрящницы, хрящ не проходит стадию соединительной ткани), гетеротопический (внескелетная оссификация в нетипичных местах). Окостенение тел позвонков происходит эндохондральным способом. В свою очередь кортикальная пластинка компактного вещества позвонка оссифицируется перихондрально. Пары точечных зон оссификации в дугах и телах позвонков в последствии сливаются.
В постнатальном периоде (промежуток времени от рождения до конца жизни) в возрасте 3-4 месяцев сливаются половинки дуг грудных и поясничных позвонков, а в возрасте 2-3 лет всех остальных. В 3-6 лет срастаются тела позвонков с дугами. К 25 годам синостозируются крестцовые позвонки (до этого они обособлены). В постнатальном развитии огромную роль играют ростковые зоны позвонков — эпифизы.
Строение позвонков
Позвонки классифицируются как губчатые кости. Они состоят из тела позвонка — передней массивного образования в виде цилиндра; дугу, которая сзади соединена с телом ножками. Телом обусловлена опорная функция позвоночника. Дугами образованы вертебральные отверстия, совокупность которых формируют канал. В канале залегает спинной мозг, который защищен от внешнего механического воздействия. К отросткам позвонков прикрепляются связки и другие структуры, способствующие движению аксиального скелета. Остистый отросток находится на средней линии позвонка.
По бокам располагаются поперечные отростки, а вверху и внизу соответственно, верхние и нижние суставные отростки. Эти отростки ограничивают верхние и нижние вырезки, которые в совокупности с вырезкой соседних позвонков образуют межпозвонковые отверстия. Из этих отверстий выходят нервы и сосуды.
Позвонки разных отделов отличаются лишь немногими, но существенными анатомическими деталями. Например, поперечные отростки являются рудиментом реберных и находятся в шейном и поясничном отделах. На шестом позвонке находится сонный бугорок, где проходит сонная артерия, прижатие которого остановит кровотечение. А массивность тел позвоночника обусловлены степенью нагрузки на отдел. Например, тела поясничных позвонков самые массивные.
У позвонков специфическое строение, имеющее множество особенностей
Позвоночник, как единое целое, имеет изгибы. Они являются следствием неравномерной нагрузки на позвоночник. Они появляются постепенно. Кифоз — изгиб, который обращен дорсально (назад). Есть грудной и крестцовый кифозы. Лордоз — вентральный изгиб (вперед). Существуют шейный и поясничный лордозы. При начале держания головы ребенком образуется шейный лордоз. При обретении способности сидеть появляется грудной кифоз. А при начале ходьбы формируется поясничный лордоз. Крестцовый кифоз связан с наличием двух лордозов.
Такой баланс необходим для поддержания равновесия при прямохождении. Боковое искривление — сколиоз связан с последующими нагрузками на позвоночник. Сторона данного искривления связана с доминантностью той или иной части (например, у правшей правая часть принимает больше нагрузки). Вопреки всеобщему мнению, эти искривления до определенной границы и на вышеперечисленных анатомических областях не являются патологическими. Даже сколиоз, который чаще всего ассоциируется с патологией, присутствует в норме у всех людей (естественно, искривление незначительное — до 5 градусов).
Патогенез клиновидной аномалии
Клиновидная деформация подразумевает асимметричность позвонка в переднезадней или боковых плоскостях. Такая деформация обусловлена недоразвитием половины тела или дуги позвонка. Причинами недоразвития могут быть как генетические и внутриутробные, так и внешние факторы.
Чаще всего деформация отмечается в детском возрасте, поскольку генетические и внутриутробные факторы превалируют над внешними. Кроме того, даже у новорожденного далеко не до конца развит позвоночник. Чем нестабильнее и несформированнее структура, тем легче ее повредить.
Патогенез того или иного нарушения лучше всего разбирать на генетических факторах. Нет точной информации о характере наследования и патогенезе болезни Шейермана-Мау, которую относят к эпифизарным дисплазиям. Но данная болезнь определенно имеет генетическую составляющую. Ученые относят ее к мультифакторным заболеваниям. Патогенез может быть обусловлен эндокринными, метаболическими и механическими факторами (существует положительная корреляция с весом, ростом и темпом развития предыдущих двух параметров). Механизмом является комплекс дистрофических нарушений в зонах окостенения тел позвонков. В результате высота одной половины тела позвонка меньше второй.

Болезнь Шейермана-Мау
Видео — Болезнь Шейермана-Мау
Такая асимметрия становится причиной крайне опасных искривлений позвоночника (это чаще всего относится к патологическому кифозу). Данное заболевание диагностируется у юношей и девушек (половое соотношение практически одинаково) в 13-16 лет и локализуется преимущественно в нижних грудных позвонках.
Примечательно, что из-за недостатка информации болезнь Шейермана-Мау описывают как совокупность гетерогенных болезней. Однако диагностировать и отличить эту патологию от других причин клиновидной деформации достаточно легко. Помимо возрастных особенностей для патологии больше характерен кифоз в отличие от других причин. Для диагностики больше применяется рентгенография, и картина достаточно типична: характерны изменения в замыкательных пластинках и переднее клиновидное сужение 2/3 позвонков. МРТ назначается при неврологических проявлениях. Хирургическое вмешательство показано при кифозе более 75 градусов. Для болезни характерно прогрессирование, поэтому в пожилом возрасте возможны миелопатии, радикулопатии, сосудистые и нейродистрофические процессы, синдром вертебральной артерии.
Клиновидные формы у позвонков возникают из-за большого количества заболеваний позвоночного столба
Другими причинами деформации позвонков в детском возрасте служат нарушения внутриутробного развития из-за неправильного питания и стресса во время беременности, а также по причине инфекций и эндокринных патологий, перенесенных беременной женщиной. Например, такие внутриутробные инфекции, как вирус краснухи, вызывают оститы (воспаления костной ткани) или вирус краснухи и бледная трепонема (возбудитель сифилиса) поражают костную ткань. У детей, родившихся здоровыми, деформация может образоваться в процессе развития и будет связана с травмами, перенесенными гранулематозными и воспалительными заболеваниями. У взрослых причинами деформация могут быть травмы и онкологические поражения позвонков, а также воспалительные процессы. В большинстве случаев онкологические процессы позвоночника вторичные, то есть представляют собой метастазы других опухолей (лимфомы, рак молочной железы, рак простаты). Метастазы преимущественно поражают нижнегрудные и поясничные позвонки, как и другие патологии, приводящие к клиновидной деформации позвонков.
Классификация аномалии
Клиновидная деформация может быть:
- активной;
- неактивной.
Это зависит от степени функционирования ядра позвоночника. Активные деформации характеризуются более значительным прогрессированием и связаны с плохим прогнозом для пациентов. Параллельно развитию позвоночника усугубляется и деформация.
Существует несколько видов данной аномалии
Искривление с возрастом становится намного видней. Кроме того, в зависимости от плоскости искривления и локализации поражения, деформация может быть:
- переднезадней;
- боковой.
При боковой деформации процесс обычно односторонний. Плоскостью поражения обусловлены кифоз и сколиоз. При двухстороннем процессе, если патология находится на одном и том же позвонке и поражает обе стороны, клиническая картина благоприятна. Искривление не распространяется на другие отделы, поскольку деформации уравновешивают друг друга. Такой вариант называется альтернирующим. Деформация может быть одиночной, двойной или множественной. При поражении нескольких смежных позвонков нарушается функционирование целого сегмента.
Клиническая картина
Симптомы клиновидной деформации могут быть:
- локальными;
- общими.
Симптомов у клиновидной деформации позвонков крайне много
- Помимо видимой деформации в виде патологических искривлений (патологический кифоз и патологический сколиоз) к локальным проявлениям относят: боли и парестезии (ощущение ползающих муравьев), которые связаны со сдавливанием нервных корешков; спазмы мышц, обусловленные нарушением иннервации и кровоснабжения и являются ответной реакцией на боль; тиннитус и головокружения при клиновидном позвонке шейного отдела. Также при сдавливании спинного мозга возможны параличи. Все вышеперечисленное приводит к ограниченному движению.
- К общим симптомам относят учащенное сердцебиение, одышку, вздутие живота. Такое проявление дисфункции внутренних органов связано со пережатием спинномозговых корешков и с последующими нарушениями вегетативной нервной системы. В случае сдавливания базилярной артерии возможны центральные симптомы, такие как потеря памяти, головные боли.
Диагностика
Причинами искривлений и других вышеперечисленных симптомов могут быть самые разнообразные болезни. Кроме того, важно провести дифференцировку между проявлениями клиновидной деформации. Например, наличие метастаза требует отдельного медицинского вмешательства. Ставить диагноз клиновидных позвонков можно только с помощью инструментальных методов. Каждый диагностический метод в научной среде принято оценивать такими статистическими данными, специфичность и чувствительность. Чувствительность отражает вероятность правильной постановки диагноза и больного. Специфичность, наоборот, отражает вероятность того, что здоровые люди не будут ложно идентифицированы как больные. На основе данных статистических показателях выбирают диагностический метод первого ряда для той или иной патологии.
Рентгенография позволяет визуально оценить место и распространенность поражения, но не эффективно при альтернирующих вариантах деформации. Кроме того, невозможно проследить активность деформации и состояние межпозвоночных дисков. Этими недостатками не обладает МРТ, поэтому этот инструментальный метод является золотым стандартом для исследования клиновидных позвонков. Данный метод основан на свойствах электромагнитного поля и атомных свойствах тканей. И чувствительность, и специфичность в данном случае достигает максимальных значений (тогда как чувствительность остеосцинтиграфии всего 78 %).
Клиновидную форму у позвонка можно обнаружить в ходе проведения диагностических процедур
Вместе с магнитно-резонансной томографией используются КТ (компьютерная томография) и радионуклидные исследования (остеосцинтиграфия). КТ основано на рентгеновских лучах, но при этом подвижная часть аппарата позволяет оценить структуру в разных плоскостях (однако трудно оценить картину в целом — КТ дает изображения различных сечений). Остеосцинтиграфия является функциональным методом и основывается на введении радиоизотопного контраста. Радиоизотопы в разной степени поглощаются тканями. Аппарат регистрирует излучения, которые генерируют введенные изотопы. Эти два метода эффективны для дифференциальной диагностики метастатического и других онкологических поражений. В зависимости от того, на какой метастаз есть подозрение, будет применятся разный изотоп. Примененные изотопы будут отличаться при первичной и вторичной опухолях.
Поскольку у клиновидной деформации есть и общие внутриорганные проявления, нередко пациента отправляют к кардиологу, пульмонологу и к другим специалистам внутренних болезней. Там назначаются дополнительные инструментальные исследования для комплексного ведения пациента.
Лечение и профилактика
В зависимости от степени прогрессирования и осложнений патологии лечение может быть консервативным и хирургическим. Характер лечения выбирается вместе со специалистом при получении полной и достоверной информации о степени тяжести искривления и нарушений внутренних органов.
К консервативным методам относятся лечебная физкультура, мануальная терапия, аэробика, плаванье. Также существуют специальные приспособления для поддержания позвоночника и исправления осанки. Например, специальные корсеты. Корсеты могут быть как отдельным средством лечения искривления позвонка, так и необходимой реабилитационной мерой после хирургического вмешательства. Вышеперечисленные методы применяются при незначительно выраженном кифозе и на начальных стадиях сколиоза, а также во время болезни Шейермана-Мау.
Таблица №1. Стадии сколиоза
| Стадия | Описание |
|---|---|
| Первая | Первая стадия сколиоза подразумевает искривление от 5 до 10 градусов. Проявления этой стадии могут быть незаметными. Они заключаются в выпирании лопатки или бедра при наклоне вниз; легкой сутулости, асимметрии плеч и области талии. |
| Вторая | Вторая стадия – искривление на 11-25 градусов. Характерны: асимметрии стояния лопаток и ягодичных складок, видное искривление даже в горизонтальном положении, асимметрия плеч, выпирающие ребра. На второй стадии возможны и другие симптомы, такие как головные боли, боль в поясничном и межлопаточном отделах, затруднения дыхания (в следствии деформации грудной клетки). |
| Третья | Третья стадия сколиоза – это искривление позвоночника на 26-50 градусов. Все вышеперечисленные симптомы многократно усиливаются, искривление не исчезает даже при смене позы. |
| Четвертая | Высшая степень проявления всех симптомов характерна для сколиоза четвертой степени, когда искривление превышает 50 градусов. На этой стадии добавляются другие симптомы функциональные сбои внутренних органов, такие как: нарушения сердечно сосудистой системы, застойные процессы в почках, другие урологические проблемы органов малого таза, метеоризм, снижение жизненного объема легких. На четвертой стадии лечение обязательно будет хирургическим, но инвазивное вмешательство обязательно будет сопровождаться физиотерапевтическими мерами реабилитации. |

Лечение позвонков требует принятия серьезных мер
В качестве хирургических методов используют различные виды спондило- и эпифизоспондилодеза, а также эксцизии позвонка.
Спондилодез основан на сращении здорового и пораженного позвонка с помощью искусственных трансплантов. Спондилодез может быть передней и задней. Возможен задний спондилодез без использования трансплантов.
Эпифизеоспондилодез – блокирование определенного сегмента позвоночника. Такой метод очень эффективен для пациентов-детей, поскольку именно в таком возрасте клиновидные деформации активны.
Переднезадний эпифизеоспондилез дает возможность ингибировать рост выпуклой части и усилить развитие вогнутой части позвонка. Этим восстанавливается биомеханическое равновесие позвоночного столба.
К профилактическим мерам относят контроль за осанкой, правильное ношение обуви, сбалансированный рацион, лечение инфекционных и гранулематозных, а также онкологических заболеваний, соблюдение рекомендаций об умеренной нагрузке на спину и выполнение некоторых упражнений. К таким профилактическим упражнениям относятся: ползанье на коленях без опоры или на четвереньках, либо с одновременными взмахами верхних конечностей и вытягиванием нижних конечностей; вращение туловища вокруг своей оси, наклоны туловища влево и вправо.

Профилактика – это важно, поскольку она помогает не допустить повторения ситуации
Для сна предпочтение нужно отдавать жесткой поверхности, а еще лучше специально подобранным ортопедическим матрасу и подушке. Обувь рекомендовано носить со специальными стельками, дабы усилить амортизирующую функцию межпозвоночных хрящей и других внепозвоночных структур и снизить нагрузку на позвоночник.
Противопоказана гиподинамия. Но и большие нагрузки на позвоночник строго не рекомендованы. Нагрузка должна быть умеренной. Осанку следует контролировать во время ходьбы и любой другой активности. Данные меры позволяют приостановить прогрессии деформации, или вовсе предотвратить поражение (в зависимости от причины). Поскольку одним из механизмов патогенеза являются дистрофические процессы в зонах роста позвонков, рацион должен содержать достаточное количество минералов и продуктов, облегчающих их усвоение. Особенно данную рекомендацию должна соблюдать будущая мать. Кроме того, предотвращение клиновидной и других деформация позвоночника возможно поддерживанием достаточного калоража пищи (например, при туберкулезе).
Заключение
Клиновидные позвонки и другие виды деформации позвоночника чаще всего развиваются в детском возрасте, поскольку позвоночник не до конца развит, а также потому, что риски развития инфекционных болезней и распространения воспалительных процессов на позвоночник высок. Исходя из всего вышеперечисленного и из того, что своевременные превентивные меры ассоциированы с наилучшим прогнозом, в первую очередь, необходима бдительность родителей. При любом подозрении на патологию позвоночника необходимо обратиться к ортопеду или вертебрологу, а беременность должна проходить под наблюдением специалиста.

Избавиться от клиновидной формы позвонка возможно!
Нельзя самостоятельно отдавать предпочтение консервативным методам лечения, не получив достоверной информации от специалиста. Можно самостоятельно прибегать к профилактическим мерам, которые не способны потенциально навредить течению данной патологии или общему состоянию организма. Прогноз для клиновидной деформации благоприятен, если искривление не достигло степени, которая приводит к инвалидности и если в основе деформации не лежат запущенные болезни, такие как метастазы в позвоночнике, либо первичные опухоли и необратимые некротические процессы.
Другие болезни – клиники в Москве
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
Показать все клиники Москвыspina-expert.ru
Протрузия диска L5-S1, L4-L5, L3-S1, L3-L4, L2-L3, С6-С7: лечение и упражнения (ЛФК) | Циркулярная и дорсальная протрузия
Диагностика и лечение таких заболеваний, как протрузия диска L5 S1, уже давно привлекли к себе внимание современных медицинских организаций и частных практикующих врачей. Это обусловлено широким распространением заболеваний опорно-двигательного аппарата, которые связанны с аномалиями его развития дегенеративного характера.

Учитывая современный прогресс науки и техники, все большую популярность приобретают сидячие виды деятельности, которое иначе называются «умственным трудом». При таком образе жизни часто проявляется гиподинамия, сколиоз и остеохондроз позвоночника, что связанно с неправильной осанкой, которая обусловливает нарушение кривизны позвоночника и неверное распределение нагрузки между позвонками.
Подобные нарушения не только приводят к неправильному кровообращению в различных отделах спины, но и напрямую ведут к риску повреждения нервных окончаний и самого спинного мозга.
Это может привести к выпадению рефлексов, различным отклонениям, которые напрямую мешают полноценной рабочей деятельности человека, а также к частичному параличу.
Во избежание подобных аномалий, врачи рекомендуют при появлении болей в спине, особенно связанных с различными травмами, при каком либо дискомфорте, который обусловлен сильным ощущением скованности в отделах спины, незамедлительно обратиться к специалистам.
Циркулярная протрузия диска L5 S1
 Циркулярная протрузия диска L5 S1
Циркулярная протрузия диска L5 S1Протрузия диска L5 S1 представляет собой выпячивание межпозвоночного диска между пятым поясничным и первым крестцовым позвонком и является наиболее распространенным видом протрузий.
Это обусловлено высокой подвижностью поясничного отдела, который в силу неправильной технике безопасности спины при подъеме тяжестей, отсутствия правильного и достаточного развития мышц спины, наиболее подвержен различным видам травм.
Опасность заболевания данного отдела, такого, как протрузия диска L5 S1, лечение которой может затянуться надолго, в связи с несвоевременным обращением большинства людей, подверженных данному заболеванию, связанна также с необходимостью ограничения движений тазом.
Протрузия диска L3, L4 также требует определенных мер по ограничению нагрузок на пострадавшую область.
Для лечения заболеваний, таких как циркулярная протрузия диска L4 и L5, дорсальная протрузия диска L5 S1 и других разновидностей протрузий, зачастую применяют одну из следующих методик:
- Хирургическое вмешательство, основанное на том, что врач напрямую удаляет и корректирует неправильно выпятившийся межпозвоночный диск. Эта методика является обязательной при наличии определенного сдавливания или риска повреждения вещества спинного мозга;
- Лазерная терапия, основанная на том, что специфический луч лазера воздействует на ядро межпозвоночного диска, вызывая процессы, приводящие к его уменьшению, вследствие чего уменьшается сама протрузия;
- Лечебно-физкультурная методика, включающая в себя целый комплекс физических упражнений, применимых при таких заболеваниях, как протрузия диска C6 и C7, направленных на укрепления мышц спины, оказание необходимой помощи в нагрузке, благоприятно влияющей на спину;
- Медикаментозное лечение, которое применимо при протрузии. К примеру, протрузия диска L2 и L3 требует применения нестероидных противовоспалительных препаратов, которые вводятся как посредством инъекций, так и применяя технологию электрофореза.
 Протрузии требуют комплексного подхода к своему лечению
Протрузии требуют комплексного подхода к своему лечениюПротрузии дисков L3 S1, протрузия диска L4 L5 и другие виды протрузий требуют комплексного подхода к своему лечению. Согласно информации, которую дают в отзывах больные, а также которая исходит из многолетней практики ведущих специалистов, чем комплекснее и скрупулёзнее больной подходит к лечению заболевания, тем быстрее наступает выздоровление и тем менее затратным оно является.
Для улучшения результата медикаментозной терапии стоит обратить внимание на такие организации, как санатории, которые позволяют некоторое время провести курс реабилитации в дневном стационаре. Важным является факт присмотра специалистов, различные оздоровительные процедуры, такие как грязевые и термальные ванны, сбалансированный рацион, который включает в себя необходимые для выздоровления и формирования костной ткани минералы, витамины и микроэлементы.
Перед визитом в такие санатории, особенно при диагностированном заболевании, таком как протрузии дисков L3 S1, стоит получить одобрение данной поездки от лечащего врача.
Важно учитывать комплекс противопоказаний при лечении заболеваний опорно-двигательного аппарата, таких как запрет визита в санаторий в стадии обострения заболевания.
Протрузия диска L5 S1, упражнения для лечения которой должен подобрать квалифицированный специалист, отлично лечится различными лечебно-физкультурными методиками. Наиболее лояльными к неподготовленному организму являются плавание и йога.
Плавательные движения помогут поддержать позвоночник больного в естественном положении, а нагрузка на спину при различных техниках плавания позволит укрепить мышцы пострадавшего отдела позвоночника. Недаром среди спортсменов, которые занимаются плаванием, крайне редко встречаются люди, у которых диагностируются заболевания опорно-двигательного аппарата, особенно дегенеративного характера.
Протрузия диска L3 L4 отлично лечится, когда в комплексе лечения присутствует йога.
Йоги издревле славились своим умением использовать скрытые ресурсы организма, в том числе регенеративные свойства, которые помогают лечить заболевания. Важным является необходимость уведомить тренера по йоге о причине записи, дабы он смог подобрать необходимые техники физкультурных нагрузок и помог избежать травм и неправильного выполнения различных упражнений.
Важнейшим фактом при лечении заболеваний опорно-двигательного аппарата является необходимость обращения к опытному специалисту, который проведет диагностику.
pozvonochnik-cheloveka.ru
Немеют руки по утрам причины – Почему немеют руки по утрам после сна – причины и лечение 2019
почему это происходит по утрам
Любой хоть изредка сталкивается с онемением конечностей после пробуждения. Это явление сопровождается другими неприятными ощущениями – покалыванием, болезненностью, утратой чувствительности, судорогами. В медицине это явление называется парестезией. Обычно подобные симптомы исчезают через небольшой промежуток времени, и человек о них попросту забывает. Если же периодически немеют руки после сна и боли все нарастают, необходима врачебная помощь.

Причины онемения рук
Причины, вызывающие онемение рук по утрам, могут быть и абсолютно неопасными, и «звоночками» серьёзной патологии. Чаще прослеживается взаимосвязь со сбоями в кровообращении. Эта проблема обусловлена как внешними, так и физиологическими факторами.
Внешние
Если в процессе сна вы занимаете неудобную позицию, наблюдается передавливание сосудов, которое вызывает ухудшение снабжения конечностей кислородом с током крови.
Распространённые причины, ответственные за онемение рук по утрам:
- Неправильная поза. Затекание пальцев и/или запястья периодически наблюдается у людей, запрокидывающих ночью руки за голову. При такой позе сердце испытывает дополнительные нагрузки, так как ему необходимо доставить кровь на большую высоту. Если руки находятся над уровнем сердца, кровоснабжение пальцев может нарушиться, они затекают.
- Одежда, стесняющая движения. Пережатие мягких тканей тесным бельем вызывает сужение просвета артерий и нарушение кровоснабжения. Происходит сдавливание нервных окончаний, снижается чувствительность. Одежда для отдыха в ночное время должна быть максимально свободной, не иметь узкой горловины и манжет. Всё это относится к кольцам и тесным браслетам — желательно снимать их на ночь.
- Некомфортная подушка. Чересчур объемная и плотная, она может вызвать прогиб в шейном отделе, смещать позвонки. Как следствие, страдает циркуляция крови в области межпозвоночных дисков, которые обеспечивают чувствительность рук.
- Кофе. Спровоцировать онемение может и чрезмерное увлечение крепким (особенно, растворимым) кофе или алкогольными напитками, регулярное курение.
- Непомерная физическая нагрузка. Когда человек в первой половине дня без предварительной подготовки клеил обои, поднимал штангу, собирал плоды с деревьев, это может сказаться и на кровообращении рук.
Если онемение возникает на фоне неестественного положения тела, бывает достаточно убрать причины дискомфорта. С этой проблемой не понаслышке знакомы беременные, парестезия у которых вызвана изменением гормонального фона, отёками, возросшим давлением плода на ткани, сосуды.

Внутренние
Если непривычные ощущения усиливаются, необходимо уточнить, почему немеют руки. Этот симптом – один из признаков остеохондроза, инсульта и прочих недугов, угрожающих жизни и здоровью пациента.
Необходимо оценить все сопутствующие симптомы:
- головокружение;
- нарушение речи и координации движений;
- внезапная слабость;
- озноб или потливость.
Шейный остеохондроз
Шейный остеохондроз или спондилез вызывает сдавливание окончаний спинного мозга в области позвонков, ответственных за чувствительность кистей и рук в целом.
Спровоцировать онемение рук утром может неправильная поза во время сна:
- запрокинутая голова, при этом повышается давление на спинномозговые корешки;
- скрещивание рук на груди способствует передавливанию сосудов;
- согнутая спина;
- поднятые над головой руки.
В зависимости от места пережатия сосудов и вида защемленного корешка затекает либо вся конечность, либо определённые пальцы. У шейного остеохондроза есть характерный признак – немеет только одна рука.

Синдром Гийена-Барре
Ещё одна причина этого состояния – синдром Гийена-Барре. Эта патология формируется из воспалительного процесса в нервной системе, следствием которого является нарушение двигательных функций. Онемение пальцев и покалывание в них указывает на начало развития этого заболевания. Болезнь развивается остро, необходимо обязательное обращение за медицинской помощью.
Синдром Рейно
Синдром Рейно – вторичная патология, возникающая вследствие сопутствующих серьёзных заболеваний сосудов или соединительной ткани. Эти недуги поражают кровеносные сосуды и нервы, нарушая кровообращение в конечностях. Возникают следующие симптомы – онемение пальцев, изменение цвета кожи, покалывание, жжение.
Заболевания сердца
Онемение во сне левой руки часто указывает на болезни сердца. Если после пробуждения состояние не нормализуется, специалист может предположить развитие микроинсульта или предынфарктного состояния. Оба эти недуга требуют немедленной помощи специалиста. У людей старшего возраста онемение слева является симптомом атеросклероза артерии плеча. Проблемы с правой кистью возникают при передавливании сосудов, остеохондрозе шейного отдела, патологиях плечевого сплетения, связанных с неврологией.

Туннельный синдром
Туннельный синдром захватывает все большие слои населения. Большинство людей проводят перед компьютером не только рабочее, но и свободное время. Также эта болезнь несёт реальную опасность для водителей, кассиров, парикмахеров, пианистов. Основная причина заболевания – защемление нерва, присоединенного к карпальному каналу. Оно является итогом множества повторяющихся движений кистей и плече–лопаточного пояса. Симптомы заболевания – онемение рук после пробуждения, болезненность в кистях.

Заболевания нервной системы
Некоторые болезни нервной системы сопровождаются затеканием пальцев и фаланг рук. Это свойственно полинейропатии, для которой характерны множественные поражения периферических отделов ЦНС. Недуг является следствием сахарного диабета, алкоголизма, наследственных и инфекционных заболеваний.
Как решить проблему
Если по утрам немеют кисти рук, а явной причиной можно считать сон в непривычной или не очень естественной позе, необходимо пользоваться ортопедическими спальными принадлежностями – подушками и матрасом, позаботиться о просторной удобной ночной одежде, подобрать удобную позу. Сразу после пробуждения или еще лежа в кровати проведите короткую разминку для кистей — в результате симптомы проходят, чувствительность конечностей восстанавливается.
Если же немеют кисти рук по вине нарушений в кровеносных сосудах и нервных окончаниях, необходима квалифицированная диагностика и лечение.
Основное внимание уделяется не собственно лечению онемения, а купированию причин, приведших к сбоям в системе кровообращения. Диагностику проводят такие специалисты: терапевт, который при необходимости рекомендуют консультацию невролога, кардиолога, ревматолога или ортопеда.
Не стоит заниматься самолечением, несвоевременное обращение к врачу может спровоцировать развитие паралича руки и утрату трудоспособности. В зависимости от диагноза назначаются специальные мази, таблетки, физиотерапия, лечебный массаж, физкультура. Иглорефлексотерапия, использование пиявок, вакуум–терапия и приемы нетрадиционной медицины применимы как дополнение для усиления терапевтического эффекта назначенной терапии. В некоторых сложных случаях может быть рекомендовано оперативное лечение.
Профилактика
Если онемение рук после сна вызвано нарушениями в деятельности капилляров и сосудов, важно придерживаться здорового образа жизни:
- Откажитесь от курения, вызывающего спазм сосудов.
- Постарайтесь полностью или хотя бы частично исключить из жизни напитки с алкоголем.
- Ограничьте употребление солёной, жирной, острой пищи.
- Введите в ежедневное меню нежирное мясо, рыбные, овощные блюда, сезонные фрукты.
- Возьмите за правило ежедневно совершать перед сном прогулки на свежем воздухе.
- Приобретите удобные постельные принадлежности.
- Во время работы делайте небольшие паузы для занятий физкультурой (специальный комплекс для кистей рук).
Для улучшения кровоснабжения конечностей соблюдайте умеренную физическую активность.
Ежедневно делайте комплекс лечебной гимнастики для рук и плеч. Не пренебрегайте советами народной медицины. Принимайте меры для укрепления стенок сосудов и поддержания здоровья сердца. Соблюдайте советы врача, выполняйте все назначенные специалистом рекомендации.
infson.ru
Почему немеют руки по утрам после сна
Онемение рук после сна относится к расстройствам чувствительности. Хотя обычно феномен не сопровождается болевым синдромом, субъективные ощущения весьма неприятные. Явление может быть острым либо хроническим. Попробуем разобраться, о чем сигнализируют подобные состояния, каковы причины их возникновения, какие меры следует предпринять для сохранения здоровья.
Содержание статьи:
Онемение рук после ночного отдыха
Термином «онемение» специалисты называют «выключение» тактильной, болевой, температурной чувствительности. Описывая свои ощущения в такой ситуации, человек может говорить, что у него «утром немеют руки после сна».
Внимание! При сборе анамнеза выясняются дополнительные симптомы – покалывание, жжение, впечатление «ползанья мурашек по телу». Речь идёт о парестезии – расстройстве, вызванном ущемлением нерва либо нарушением кровоснабжения участка тела.
Описание ощущений
Для исключения патологии важно тщательно детализировать локализацию поражения, а также выяснить время возникновения симптоматики, определить, исчезают ли неприятные проявления самостоятельно, как долго беспокоят.
Необходимо уточнить следующие моменты:
- испытывает человек онемение одной или обеих рук;
- наличие парестезии других частей тела – ног, спины, лица;
- неприятное чувство появляется во время сна либо в утренние часы;
- всегда ли ощущения связаны с ночным отдыхом;
- другие сопутствующие симптомы.

Когда больной говорит на приеме: «После сна не чувствую руку», – врач поинтересуется, насколько благоприятна обстановка во время засыпания, не беспокоят ли пациента ночные кошмары, сопровождается ли парестезия болью и отёком конечности, как долго длится ночной сон. Имеет значение наличие сопутствующих заболеваний и перенесенных травм в анамнезе.
Причины состояния
Каждый организм уникален, поэтому нет однозначного ответа на вопрос, почему утром конечность затекает. Парестезия не является самостоятельной нозологией, а только проявлением болезни.
Тактильные рецепторы представляют собой окончания нервных волокон. Наибольшее их количество располагается на кончиках пальцев и внутренней поверхности ладони. В случае сдавления нерва или нарушения микроциркуляции, происходит утрата чувствительности определённого участка.
Важно знать! Состояние часто проходит без всякого лечения, но иногда выступает «первым звоночком» серьёзной патологии. Поэтому утреннее онемение рук – повод для обязательного визита к врачу.
Потеря чувствительности как признак заболевания
Самое грозное заболевание, при котором пациент может чувствовать онемение – инсульт. Требует неотложной госпитализации в лечебное учреждение. Происходит острое нарушение мозгового кровообращения с последующим отёком головного мозга и возможным летальным исходом. Адекватная и своевременно назначенная терапия поможет избежать инвалидизации.
Симптомы инсульта:
- острое начало;
- отсутствие связи со сном;
 резкая слабость;
резкая слабость;- возможная потеря сознания;
- односторонняя утрата чувствительности в руке или ноге;
- асимметрия лица;
- изменение речи и понимания разговора других людей;
- падение артериального давления либо значительная гипертензия;
- головная боль;
- нарушение зрения.
- изменение координации.
Витамины группы В необходимы для нормального обмена веществ. При их недостаточном поступлении в организм, возможны дегенеративные изменения нервной ткани, что вызовет утреннее онемение конечностей.
Железодефицитная анемия, рассеянный склероз, синдром Рейно и сахарный диабет могут сопровождаться парестезиями рук. Эти болезни имеют дополнительные характерные симптомы.
Некоторые женщины отмечают, что в период беременности у них утром начинают неметь руки. Это может быть связано с обострением вышеперечисленных хронических заболеваний у будущей мамы, а также с нарушением обмена веществ, недостатком микроэлементов, снижением двигательной активности, избыточной массой тела. В любом случае, беременной при малейших изменениях в самочувствии необходимо обращаться к специалисту.
Не чувствуется правая рука
Если после сна немеет только правая рука, то причина может скрываться в остеохондрозе шейного отдела позвоночника или неврите. Травма плеча и предплечья, сопровождающаяся повреждением нервных стволов и сплетений, также способна вызвать дискомфорт в виде односторонних парестезий.
Плечевой пояс и верхняя конечность иннервируются шейными и первым грудным спинномозговыми нервами. При остеохондрозе сдавливаются их корешки. Сопутствующими клиническими симптомами будут:
- ощущение боли в области шеи;
- периодическая мышечная слабость в руках;
- хрустящий звук при поворотах головы.
Воспаление лучевого нерва также часто становится причиной парестезий в области локтя и кисти, сопровождается нарушением двигательной функции в суставах. В зависимости от того, поражен правый или левый нерв, будет онемевать соответствующая конечность.
Немеет левая рука
Если у пациента после сна немеет левая рука, то, прежде всего, необходимо исключить ишемическую болезнь сердца и острый коронарный синдром. Боли за грудиной иногда субъективно не ощущаются, а иррадиируют в левую руку, трансформируясь в чувство парестезии. Проведение электрокардиограммы поможет точно исключить болезни органов кровообращения.
Затекают пальцы
Онемение кончиков пальцев после сна наблюдается редко. Состояние больше характерно для проявлений диабетической нейропатии и болезни Рейно, сопровождается изменением окраски кожи – гиперемией либо синюшностью и чувством холода, отличается двусторонним поражением. Ведущую роль при этих болезнях играет нарушение микроциркуляции – тактильные рецепторы ладоней страдают от недосточного кровоснабжения.
Онемели кисти
Наиболее частой причиной парестезий кисти является туннельный синдром, в литературе можно встретить термины – «синдром карпального канала», «синдром запястного канала». Фактически это состояние является результатом сдавления срединного нерва, а также кровеносных сосудов кисти в результате отёка от чрезмерной монотонной сгибательно-разгибательной нагрузки на кисть.
Внимание! В группе риска по данному заболеванию люди, профессиональная деятельность которых связана с вынужденным поднятием рук – маляры, барабанщики, художники, пианисты, мотоциклисты, операторы компьютерного набора.
Для данной патологии характерно ощущение дискомфорта в указательном, среднем и частично – безымянном пальцах. Мизинец при карпальном синдроме не поражается.

Когда феномен не представляет угрозы
Нарушение кровоснабжения и ущемление нерва во время сна не обязательно признак болезни. Достаточно незначительные обстоятельства иногда вызывают неприятные ощущения.
«Безобидные» причины утренних парестезий:
- длительное пребывание конечности в одной позе;
- неудобная постель;
- чересчур высокая подушка;
- тесная пижама;
- металлические украшения;
- чрезмерная физическая нагрузка.
Важно, чтобы конечности не были чрезмерно согнутыми в суставах. Кормящие матери, например, могут засыпать, удерживая одной рукой малыша, а другую — согнув под голову. Такое положение во сне неизбежно приведет к парестезии с утра.
Важно знать! Кольцо или браслет, абсолютно незаметные днём, способны сдавливать нервы и кровеносные сосуды ночью, что тоже вызовет онемение рук.
Ночная рубашка не должна стеснять движений и пережимать капилляры. К выбору подушки необходимо отнестись с должной ответственностью. Сгибание головы во сне может выступить причиной сдавления корешков шейных спинномозговых нервов.
Способы устранения синдрома
Часто онемение рук после сна можно устранить, не прибегая к лекарствам и медицинским процедурам, но совет специалиста в любом случае не будет лишним. Необходимо выяснить источник возникновения синдрома. Скорее всего, врач поинтересуется общим анализом крови и мочи, уточнит жалобы и анамнез жизни.
Возможно, понадобится пройти дополнительные обследования:
- Контроль глюкозы крови для исключения диабета.
- Рентгенографию шейного отдела позвоночника с целью выявления остеохондроза.
- Электрокардиограмму при подозрении на сердечно-сосудистые заболевания.
- Консультацию невропатолога при подозрении на туненельный синдром или остеохондроз.
- Визит к кардиологу при стенокардии.
После установления причины утренней парестезии рук главное – тщательно исполнять медицинские назначения и рекомендации по лечению основной патологии. Если чувство онемения не вызвано болезнью, то опытный медицинский работник подскажет, как эффективнее избавиться от дискомфорта.
Предупреждение неприятных симптомов
Невозможно охватить профилактику утреннего нарушения чувствительности рук, так как парестезия не является отдельной болезнью. Важно соблюдать режим, избегать стрессов, рационально питаться, не пренебрегать дозированной физической нагрузкой и достаточным пребыванием на свежем воздухе.
Важно знать! Курение и приём алкоголя способствуют нарушению микроциркуляции, поэтому отказ от употребления психоактивных веществ входит в комплекс профилактики парестезии рук.
Необходимо ответственно подойти к вопросу гигиены сна. Воздух в спальне должен быть свежим, кровать – просторной и удобной, постель и пижама – из натуральных тканей.

Заключение
Нарушение чувствительности рук утром – повод обратиться к специалисту. Не стоит полагаться на советы друзей и интернета. Врач диагностирует причину, назначит своевременное лечение и поможет навсегда избавиться от утреннего онемения рук.
znatoksna.ru
Почему немеют руки после сна по утрам
Немеют руки после сна обычно у людей преклонного возраста. У молодых это явление встречается реже. Если онемение носит одноразовый характер, то можно не беспокоиться. Если же неметь руки после сна стали регулярно, то следует пройти обследование и выявить причину онемения. Простой дискомфорт по утрам может сигнализировать о серьезных проблемах в организме.
Основные причины онемения рук по утрам


Онемение рук проявляется характерным покалыванием в той или иной области. Затем конечность немеет полностью или частично. Постепенно симптомы проходят и чувствительность восстанавливается.
Чаще всего причиной может быть:

 Положение тела во время сна. Это может быть тесная пижама, неправильно подобранный матрас или подушка, а также неудобная поза. В таком случае происходит нарушение кровообращения в районе шейных позвонков. Если вы любитель спать с поднятыми вверх руками, то кровь не сможет поступать в конечности, что и приведет к онемению.
Положение тела во время сна. Это может быть тесная пижама, неправильно подобранный матрас или подушка, а также неудобная поза. В таком случае происходит нарушение кровообращения в районе шейных позвонков. Если вы любитель спать с поднятыми вверх руками, то кровь не сможет поступать в конечности, что и приведет к онемению.- Аксессуары на руках. Для предотвращения нарушения кровообращения обязательно перед сном освобождать руки от всех стягивающих браслетов, колец и прочих мелочей.
- Туннельный синдром. По-другому он известен как синдром запястного канала. Этот синдром характеризуется онемением рук по утрам и в течение дня. Происходит такое явление из-за того, что нерв запястья зажимается между мышцами и костями. Заболевание чаще встречается у людей определенных профессий, например, журналистов и музыкантов.
- Остеохондроз позвонка в области шеи.
- Проблемы с кровообращением. Это может быть проявлением других заболеваний, например, артрит, рассеянный склероз, ревматоидный артрит, цирроз печени.
- Продолжительная работа за компьютером в сидячем положении. Это приводит к проблемам с мышцами шеи и как результат — онемение рук утром.
В любом случае важно выяснить первопричину, почему немеют руки. Если ее ликвидировать, ощущения онемения в руках после сна могут пройти. Причин может быть много, важно понять, что вызвало онемение именно в вашем случае.
Если каждый раз вы просыпаетесь от неприятного чувства онемения в пальцах и запястьях, нужно прислушаться к своему организму. Возможно, вы или неправильно спите, или ваш организм имеет неполадки, от которых следует избавиться.
О чем говорит ваш организм
Прежде чем обращаться к врачу, нужно обратить внимание на то, как проявляется онемение, в какой части руки, а также с какой стороны. Эти показатели имеют большое значение.
Рекомендуем прочитать! Жми на ссылку:

 немеет левая рука. Если онемение происходит только в левой руке, это может указывать на проблемы в сердечно-сосудистой системе. Также такие показатели характерны для сколиоза и остеохондроза. В любом случае необходима консультация врача кардиолога;
немеет левая рука. Если онемение происходит только в левой руке, это может указывать на проблемы в сердечно-сосудистой системе. Также такие показатели характерны для сколиоза и остеохондроза. В любом случае необходима консультация врача кардиолога;- немеет правая рука. Возможно сужение шейных артерий, что характерно для предынсультного состояния. Также правая рука немеет при травмах плеча и проблемах со сплетениями нервов в плечах;
- немеют пальцы. Такое характерно для беременных женщин, а также для синдрома Рейно. При таком синдроме нарушается снабжение кровью мелких артерий в стопах и кистях рук.
Большинство причин, по которым происходит онемение, можно контролировать самим, без помощи врача. Но если вы решили обратиться к специалисту, приготовьтесь подробно описать все симптомы и детали вашего дискомфортного состояния.
Если с утра вы не чувствуете руку, то это еще не показатель проблемы.
Но когда такое явление становится регулярным и повторяется в одном и том же месте, или немеет только определенная рука, это может указывать на конкретную причину.
Когда следует обращаться к врачу
Есть несколько показателей, при проявлении которых нужно незамедлительно обратиться к специалисту:

 Онемение рук не проходит в течение долгого времени. Обычно оно проходит очень быстро, если же этого не происходит, несмотря на ваши действия — это отрицательный сигнал.
Онемение рук не проходит в течение долгого времени. Обычно оно проходит очень быстро, если же этого не происходит, несмотря на ваши действия — это отрицательный сигнал.- Немеют руки днем. При проблемах со здоровьем ощущение приходит не только после сна, но и во время дневных забот.
- Проблемы сразу в двух конечностях. Если одновременно немеют обе руки, это повод проконсультироваться с врачом.
Зачастую мы не обращаем внимания на мелкие проблемы нашего тела, а потом уже лечим тяжелые заболевания на поздней стадии. Гораздо легче прислушаться к своему организму заранее.
Большинство людей считает, что онемение руки после сна связано исключительно с положением тела. Но если вдруг с онемевшими конечностями вы сталкиваетесь часто и не можете возобновить их нормальную работу долго — это повод пойти к кардиологу или хирургу, или провести полное обследование своего здоровья.
Рекомендуем прочитать! Жми на ссылку:
Лечение онемевших рук
Обычно при наличии такой проблемы врачи используют несколько методов для ее устранения. Кроме этого, происходит обследование общего состояния здоровья.

 лечебная гимнастика. Проводится для улучшения кровообращения и препятствует отмиранию тканей;
лечебная гимнастика. Проводится для улучшения кровообращения и препятствует отмиранию тканей;- физиотерапия;
- мануальная терапия;
- массаж;
- медикаментозное лечение. Употребляется для укрепления сосудов и предотвращения новых приступов онемения;
- витамины. Иногда руки немеют при недостатке определенных веществ, поэтому правильно подобранный витаминный комплекс способен решить проблему.
Все эти процедуры в комплексе налаживают работу кровеносной системы, способствуют регенерации тканей, а также стабилизирует работу пораженной области.
На самом деле всего лишь несколько поддерживающих процедур могут привести в порядок и сосуды, и мышечную систему. Главное — вовремя обратиться к специалисту, который проведет обследование и назначит необходимые процедуры.
Народная медицина
Ну и, конечно, куда без народных рецептов, которые успешно борются с проблемой онемения рук после сна.
Среди самых распространенных рецептов значатся:

 ванны с розмарином. Лежать в такой ванне рекомендуется за 10 минут до отхода ко сну;
ванны с розмарином. Лежать в такой ванне рекомендуется за 10 минут до отхода ко сну;- маска для запястий из теплой тыквенной каши. Такую маску обязательно укутывать, чтобы усилить эффект;
- использовать масло горчицы для растирания рук;
- выпивать утром стакан кипятка. Это помогает, если проблема связана с хрупкостью сосудов;
- нить из чистой шерсти. Ее следует носить на запястье;
- чеснок. Измельчить, положить в пол-литровую банку, залить водкой, настоять две недели в темном месте. Употреблять в течение месяца три раза в день по 5 капель;
- взять 100 грамм молотого черного перца, который следует залить растительным маслом и подогреть. Затем остудить и наносить на руки несколько раз в сутки;
- можно по вечерам проводить процедуру с теплой водой, которую следует налить в емкость, окуните руки и пытайтесь с усилием нажимать на дно. Повторять каждый день, пока не пройдут дискомфортные ощущения по утрам.
Это всего лишь небольшая часть народных рецептов, применение которых позволяет избавиться от утреннего дискомфорта, покалывания рук и беспокойного сна.
Если после сна немеют верхние конечности — это не просто неприятные ощущения, которые могут испортить сон. С этими симптомами можно бороться с помощью средств народной медицины, которые помогут расширить сосуды и наладить кровообращение.
Когда по утрам человек просыпается и говорит: «Я не чувствую руки», то для начала следует сделать массаж. Это, так сказать, первая помощь. Но обязательно обратите внимание на регулярность таких симптомов. Возможно требуется консультация кардиолога, особенно если немеет левая рука. Сон — очень важная составляющая нашей жизни, но организм может именно в этот период отдыха обнажать мелкие и крупные сбои в вашем здоровье. Можно просто спать в неудобной одежде и в неудобной позе, тогда нужно просто правильно и удобно прилечь в удобной пижаме. Но если у вас проблемы с шейным позвонком, значит идите к хирургу.
sonoved.ru
Немеют, затекают руки после сна и левая и правая: причины, лечение, профилактика

Руки затекали хотя бы раз в жизни у каждого человека. Во время сна такое явление говорит о неудобном положении тела, а вот частое и беспричинное онемение может свидетельствовать о различных заболеваниях.
При повторяющихся дискомфортных ощущениях нужно обратиться к врачу. Специалист выявит причину регулярного затекания рук и назначит соответствующее лечение.
Содержание статьи
Почему затекают и немеют руки во сне
А может подушка неправильная?

1.Чаще всего рука может затекать при неудобном положении во время сна или длительном нахождении тела в одной и той же позе.
Онемение возникает не моментально, сначала для этого процесса характерно покалывание в передавленном месте, но из-за глубокого сна человек не ощущает легкого жжения. Только после того, как конечность полностью теряет чувствительность, человек просыпается от дискомфорта.
Если позу не поменять, то рука начинает отекать и возникает ломота. После этого ее сводит и возникает сильная боль. При попытке пошевелить отекшей рукой болевые ощущения усиливаются, но все неприятные явления в этом случае проходят быстрее, так как увеличивается приток крови.
Онемение рук (или по-медицински парестезия) — довольно часто встречающееся ощущение дискомфорта, которое проявляется преимущественно в ночное время. Основные его признаки — ноющая боль и покалывание.
2.Довольно распространенной причиной затекания руки служит неудобная подушка. В идеале, для крепкого спокойного сна и обеспечения нормального кровообращения во всех тканях тела, она должна быть не высокой и не слишком жесткой. Нужно соблюдать плавный изгиб шеи во время сна, так как чрезмерный прогиб шейных позвонков ведет к замедлению циркуляции крови и передавливанию нервных окончаний.
3.Неудобная кровать или матрац также могут вызвать онемение руки. Старый диван, продавленный посередине, часто является причиной нарушения кровообращения. Также слишком мягкая постель может спровоцировать дискомфортные ощущения. Все спальные принадлежности должны иметь твердую основу, чтобы не повредить позвоночник и не пережать кровеносные сосуды.
4.Иногда руки могут затекать во время сна от тесной пижамы, которая пережимает предплечье или кисть, от неудобного расположения тела. Например, при забрасывании руки через голову или при ее передавливании на боку нарушается правильная циркуляция крови и конечность немеет.
Справка! Затеканию рук подвержены и те люди, чья профессия связана с молярными и монтажными работами. Постоянное поднятие рук выше уровня сердца создает регулярный и не равномерный отток крови. Ночью такие люди часто страдают онемением правой или левой руки, и данный признак не связан с каким-либо заболеванием. 5.Распространенной причиной того, почему затекают кисти и пальцы может являться беременность. Из-за излишней нагрузки на организм женщина испытывает постоянное давление на различные органы и части тела. В свою очередь, этому предшествует анемия, расстройство водно-солевого баланса, нехватка питательных веществ и витаминов, малоподвижный образ жизни. При неприятной симптоматике в кистях и пальцах ей следует обратиться к врачу – гинекологу.
5.Распространенной причиной того, почему затекают кисти и пальцы может являться беременность. Из-за излишней нагрузки на организм женщина испытывает постоянное давление на различные органы и части тела. В свою очередь, этому предшествует анемия, расстройство водно-солевого баланса, нехватка питательных веществ и витаминов, малоподвижный образ жизни. При неприятной симптоматике в кистях и пальцах ей следует обратиться к врачу – гинекологу.
Согласно статистике до 45 % населения испытывают болезненные ночные парестезии. Общепринято считать, что причина онемения рук во время сна — это неправильное кровообращение в конечностях.
Симптомы заболеваний
Частое онемение рук может свидетельствовать о серьезных нарушениях в организме, что приводит к развитию различных заболеваний:
Загрузка…
- Заболевание позвоночника. При продолжительном онемении рук у больного также наблюдаются частые головокружения, головные боли, потеря сознания, звон в ушах. При повороте шеи, излишней физической активности нарушается координация рук, характеризующееся легким покалыванием. Все эти симптомы могут свидетельствовать об остеохондрозе шейного отдела или даже о межпозвоночной грыже.
- Сосудистые патологии. Возникают из-за нарушения кровообращения в одном из участков мозга. Одновременно с онемением наблюдается резкое повышение артериального давления и головокружение.
- Нейроциркулярная дистония. Расстройство нервной регуляции, связанной с целым комплексом вегетативных нарушений, приводит к бессоннице, головным болям, головокружению, скачкам давления, тахикардии или паническим атакам.
- Кистевой туннельный синдром. Возникает в том случае, если пережимается серединный нерв,проходящий через запястье. Это состояние характерно для людей определенных профессий, которые испытывают определенные нагрузки на одни и те же нервные окончания при постоянном сгибании рук в запястье. Это музыканты, программисты, упаковщики. У них онемение также может сопровождаться головокружением.
- Болезнь Рейно. Характеризуется нарушением кровообращения. Руки при этом не только немеют, но и синеют на холоде или при волнениях.
- Нехватка витамина В12. Сказывается на плохой работе нервных окончаний из-за меньшего притока крови к ним. Снижается мышечная чувствительность и нарушается работа сердечно – сосудистой системы. Онемение рук сопровождается резкими судорогами.
- Нарушенное кровообращение из-за ряда болезней (диабет, ишемия, инфаркт). Эти заболевания нарушают кровоток во всем организме, меньше всего крови достается конечностям.
- Малокровие. Из-за неправильного рациона, употребления слишком жирных и мучных блюд происходит закупорка мелких капилляров, нарушается кровоток. Человек чувствует слабость, у него кружится и сильно болит голова.
Что делать, к какому врачу обращаться?
 Если самостоятельно определить причину онемения рук не удается, то следует прибегнуть к консультации специалиста. Сначала пациент должен направиться к участковому врачу-терапевту и пройти комплекс назначенных ему процедур. После этого, если есть необходимость, терапевт выписывает направление к более узким специалистам: к неврологу, гематологу, кардиологу.
Если самостоятельно определить причину онемения рук не удается, то следует прибегнуть к консультации специалиста. Сначала пациент должен направиться к участковому врачу-терапевту и пройти комплекс назначенных ему процедур. После этого, если есть необходимость, терапевт выписывает направление к более узким специалистам: к неврологу, гематологу, кардиологу.
Если немеет правая рука
Онемение правой руки после сна может свидетельствовать о шейном остеохондрозе или грыже позвоночника. Также правая сторона задействована при развивающемся рассеянном склерозе, когда кровоток в головном мозге нарушается, подскакивает высокое давление и увеличивается количество холестерина в организме.
При стрессах, тревогах может нарушиться сон, при этом часто затекает правая рука. И, конечно же, перенесенные ранее человеком травмы в кисти или в предплечье могут влиять на неприятные ощущения в руке в виде покалывания и онемения.
Чаще всего, с возникшей проблемой человеку приходится обращаться к невропатологу, который с помощью диагностических процедур выявляет ее причину и направляет больного на соответствующее лечение.
Если немеет левая рука
Онемение левой руки, происходящее регулярно, говорит о серьезных заболеваниях, с которыми следует обратиться к соответствующим специалистам:
- Атеросклероз. При понимании причины регулярного затекания левой руки нужно сразу обратиться к врачу – флебологу или иммунологу.
- Стенокардия или инфаркт. При нарушении работы сердца следует посетить кардиолога.
- Инсульт в головном мозге. Патология относится к неврологическому нарушению, поэтому следует обратиться к компетентному специалисту невропатологу.
- Тромбоз. При закупорке сосудов нужна помощь флеболога.
Читайте статьи – это будет Вам интересно:

Почему появляются прыщи на плечах у мужчин, женщин, подростков, детей? Виды высыпаний. Эффективные методы борьбы с прыщами на плечах.

Виды воспаления после маникюра. Основные причины возникновения воспалений после маникюра. Что делать и как лечить.

Маникюр – привычная уходовая процедура, которая чаще всего безопасна. Но когда после маникюра начинает нарывать палец, человек начинает беспокоиться: пульсирующая и щиплющая боль не дает спокойно выполнять привычные дела, отвлекает и раздражает.
Чем может быть опасен нарыв и что с ним делать рассказывается в статье.

Эффект псориатического артрита на ногтях и ногтевом ложе часто упускается из виду, но потенциально разрушительным осложнением псориаза и псориатического артрита. «Участие ногтя в…
Если немеют кисти и пальцы рук
 Курение и частое употребление алкоголя может привести к закупорке сосудов. Также регулярные стрессы, переохлаждение, прием некоторых лекарственных препаратов и чрезмерное употребление крепкого кофе ведут к нарушению кровообращения в пальцах и кистях рук. Исключив провоцирующие факторы, можно быстро наладить работу кровеносных сосудов. Если этого достичь не удается, то нужно прибегнуть к помощи флеболога.
Курение и частое употребление алкоголя может привести к закупорке сосудов. Также регулярные стрессы, переохлаждение, прием некоторых лекарственных препаратов и чрезмерное употребление крепкого кофе ведут к нарушению кровообращения в пальцах и кистях рук. Исключив провоцирующие факторы, можно быстро наладить работу кровеносных сосудов. Если этого достичь не удается, то нужно прибегнуть к помощи флеболога.
Лечение заключается в локальном воздействии на немеющие участки рук, которое помогает восстановить трофику тканей. Врач может назначить пациенту следующие процедуры:
- Физиотерапию. Активировать периферическое кровообращение и улучшить питание в онемевшей зоне помогут электрофорез, микроток, ультразвук, лазерная терапия.
- Мануальную терапию. Помогает высвободить суставные и мышечные блоки, которые причастны к сдавливанию сосудов и нервных окончаний.
- Лечебную физкультуру. Помогает развить подвижность мышц и суставов, а также укрепить их тонус.

Народные средства и советы
К народным методам лечения относят:
- Натирания спиртовой смесью. Разбавить 10 мл. камфорного спирта, 50 мл. нашатырного спирта с литром воды комнатной температуры. Хорошо растворить в полученном составе столовую ложку поваренной соли. Смесь использовать для растирания проблемных зон перед сном и утром.
- Принятие ванночек с розмарином. Горсть цветков растения залить 3 л. горячей воды и настаивать 30 мин. Перед сном добавить в ванную. Для действенного результата просидеть в ванной с лечебной смесью не менее 20 мин.
- Травяной напиток. Приготовить в соотношении 4:4:1 петрушку, сельдерей и мед. Пропустить ингредиенты через мясорубку, полученную смесь принимать каждый день перед едой по 2 ст.л.
 Чтобы избежать очередного онемения рук, нужно как следует растереть пораженное место. Для этих целей можно приготовить действенную смесь: 2 соленых огурца, 3 стручка острого перца и 500 мл водки. Перцы и огурцы измельчить и смешать с водкой, настаивать в темном месте в течение 7 дней. Перед растиранием процедить.
Чтобы избежать очередного онемения рук, нужно как следует растереть пораженное место. Для этих целей можно приготовить действенную смесь: 2 соленых огурца, 3 стручка острого перца и 500 мл водки. Перцы и огурцы измельчить и смешать с водкой, настаивать в темном месте в течение 7 дней. Перед растиранием процедить.Проведение ежедневно по утрам не сложного гимнастического комплекса поможет справиться с проблемой затекания рук, кистей и пальцев:
- Лечь на кровать, поднять вверх руки и активно начать сжимать и разгибать кулаки. Процедуру следует выполнить не менее 70 раз.
- Те же самые движения следует проделать, расположив руки вдоль тела. Частота повторения упражнения – хотя бы 50 раз.
- Вытянуть тело и руки вдоль стены, стоя на носочках. Простоять так максимально возможное количество времени.
- Ровно встать и свести за спиной руки в замок. Продержаться в таком положении 1 мин, проводя по 3 – 4 подхода.

Самое важное – самое читаемое:

Нарыв на пальцах рук – распространенная проблема, возникающая вне зависимости от возрастной и половой принадлежности человека. Нарыв чаще всего располагается в области…
Профилактика онемения, затекания рук
Укреплению сосудов способствует ежедневное употребление горячей воды. Следует выпивать не менее 250 мл. жидкости. Физические нагрузки являются обязательными. Любой человек должен активно двигаться хотя бы на протяжении часа в день, чтобы избежать проблем с кровоснабжением.
При этом нельзя носить тяжести, больше находиться на свежем воздухе. В питании должны постоянно быть продукты, содержащие витамины группы В12. При монотонной трудовой деятельности каждые 2 часа следует делать перерыв в виде разминающей гимнастики.
Чтобы не столкнуться с проблемой затекания рук следует отказаться от курения и употребления алкоголя. Нужно избегать стрессов и нервных перенапряжений, тепло одеваться в пасмурную и ветреную погоду.
Для того чтобы избежать онемения рук во время сна нужно выбирать удобную подушку, лучше ортопедическую. Она должна четко принимать все изгибы тела и не создавать дискомфортных ощущений на протяжении всей ночи.
При регулярном и беспричинном затекании рук следует обращаться к компетентному специалисту. Исходя из сопутствующей симптоматики врач назначит необходимое обследование и подберет эффективное лечение. Самолечением заниматься не стоит. Народные методы можно использовать после консультации с доктором.
Поиск врача по теме статьи
Другие полезные статьи
-
 Что делать, когда немеет палец руки
Что делать, когда немеет палец рукиЧувство онемения указательного пальца свидетельствует о целом ряде достаточно серьезных заболеваний. К сожалению, мало кто задумывается о причинах этого явления. Итак, почему немеет указательный палец,…
-

-
 Ожог руки – что делать?
Ожог руки – что делать?Ожог – одна из частых травм как в быту, так и в производственной среде. Ожоги относятся к поражениям, не только локально повреждающим ткани, но и…
-
 Когда потеют руки – что делать?
Когда потеют руки – что делать?Постоянно влажные руки – это неприятное явление. Оно мешает нормально работать и общаться. Потливость ладоней может быть симптомом опасных недугов, поэтому, обнаружив у себя эту…
ruka.site
Немеют руки после сна по утрам: причины и что делать
То, что немеют руки после сна, замечали многие люди. Обычно это явление наблюдается у людей преклонного возраста, в сравнении с молодыми. Если онемение появилось только один раз и длилось недолго – волноваться не стоит. Но если руки начинают неметь постоянно, требуется обратиться к врачу, пройти полное обследование, а также выявить причину этого явления.
Доктора утверждают, что люди могут не чувствовать правую или левую руку после сна из-за серьезных проблем со здоровьем. В данном случае организм таким образом показывает о тяжелых заболевания, которые протекают в организме и требуют срочного лечения.


Основные причины
Прежде чем узнать причины этого явления, требуется понять, что такое затекание рук. Такое явление представляет собой сильное покалывание и опухание локтя, кисти или ладони. После этого конечность может частично или полностью онеметь.
Через несколько минут дискомфорт и неприятные ощущения пропадают, и чувствительность рук восстанавливается. Как правило, время онемения варьируется от 1 до 3 минут, однако если состояние здоровья неудовлетворительное, признаки затекания могут беспокоить больного дольше.


Если после сна немеет левая рука или правая, причины тому следующие:
Неудобная поза
Неправильное положение тела во время отдыха или неверно подобранная одежда. Если у человека тесная или неудобная пижама с манжетами, неправильно подобранный матрас или подушка, а также неудобная поза, из-за этого всего человек может испытывать неудобства.
В результате у больного происходит нарушение кровообращения в шейных позвонках, что происходит из-за их пережима. В итоге кровь начинает медленней циркулировать и попадать в сосуды верхних конечностей в уменьшенном количестве.
Недостаток крови ведет к онемению, а также отрицательно сказывается на общем состоянии конечности. Если человек привык спать руками вверх, это тоже ухудшает их кровоснабжение, что приводит к затеканию.
Лишние предметы
Присутствие аксессуаров на руках во время ночного отдыха. Чтобы руки не стали затекать во время сна, требуется предотвратить нарушение кровообращения в верхних конечностях. Для этого перед сном требуется снять браслеты, часы, кольца и прочие мелочи, которые создают неприятное чувство во время сна, а также приводят к передавливанию сосудов.
Туннельный синдром
Другое название болезни – синдром запястного канала. Он характеризуется онемением конечностей в утреннее время и на протяжении всего дня. Возникает патологическое состояние из-за того, что запястный нерв зажимается между костями и мышцами.
В таком случае больной будет ощущать покалывание, опухоль и онемение рук, наблюдается которое несколько раз в сутки. Обычно туннельный синдром дает о себе знать у людей определенных профессий, к примеру, у музыкантов или журналистов.


Остеохондроз позвоночника в шейном отделе
Если человек говорит – не чувствую руку после ночного сна, причиной тому может быть шейный остеохондроз, из-за которого происходит нарушение кровообращения в организме. В итоге предплечье лишается нормальной поставки крови, что ведет к кратковременному онемению верхних конечностей. Болезнь может появляться у каждого человека, так как это зависит от его деятельности и ритма жизни.
Проблемы с кровообращением
Чтобы понять, отчего у человека появляется онемение, требуется провести полное обследование организма, так как эта патология часто дает о себе знать из-за развития заболеваний, к примеру, ревматоидный артрит, рассеянный склероз, артрит, цирроз печени. Эти заболевания несут весомую угрозу для жизни больного, а значит, диагностировать их требуется в кратчайшие сроки.


Долгая работа за компьютером
Когда человек находится в сидячем положении. Если человек сильно часто сидит за компьютером, это вызывает проблемы с шейными мышцами, так как они постоянно напряжены. В итоге личность замечает онемение правой или левой руки в утреннее время. В тяжелых случаях у человека затекает плечо, что приводит к полному онемению конечности.
Особенно часто онемение рук замечают женщины при беременности, так как любое неудобное для них положение пережимает кровеносные сосуды. Возникает это из-за того, что объем циркулирующей крови у будущей мамы увеличивается в два раза, что приводит к сильной нагрузке на организм.
Чтобы понять, почему немеют руки, требуется обязательно обратиться к врачу. Он проведет полное обследование, после чего удастся выявить первопричину этого состояния. После ликвидации причины получится избежать этого неприятного недуга, однако самостоятельно искать ее и проводить лечение не стоит, так как это может вызвать печальные для здоровья последствия.
Внимание! Причин, из-за которых у людей появляется ощущение онемения, довольно много, поэтому больному важно понять, что именно привело к затеканию в вашем случае.
Если после ночного отдыха вы часто замечаете онемение рук и пальцев, требуется внимательно прислушаться к своему организму. Возможно, требуется просто изменить положение тела или приобрести другую подушку, чтобы избавиться от неприятной симптоматики. Если это не поможет, рекомендуется провести обследование и пройти лечение.


Прислушиваемся к собственному организму
Прежде чем посещать врача, требуется обязательно обратить внимание на то, как именно себя проявляет онемение, с какой стороны, и в какой руке. Эти показатели имеют важное значение при посещении врача.
- Онемение левой руки. Если затекание наблюдается только в левой конечности, это указывает на проблемы с сосудами и сердцем. Также эти показатели часто диагностируют при остеохондрозе и сколиозе. Если онемение наблюдается регулярно, больному требуется посетить кардиолога.
- Онемение правой руки. Это появляется из-за сужения шейных артерий, что часто дает о себе знать перед наступлением инсульта. Иногда затекание правой конечности наблюдается при травматизации плеча или проблемах с нервным сплетением в плечевой части. Это состояние требует консультации невролога.
- Онемение пальцев. Это характерно для женщин при беременности и при течении у больного синдрома Рейно. При его развитии у пациента нарушается кровоснабжение мелких артерий в кистях рук и стопах. Что делать в таком случае? Пациенту требуется посетить врача, который проведет обследование и назначит комплексную терапию.
Большую часть причин больным удается контролировать самостоятельно без помощи доктора. Однако если вы решили посетить врача, требуется подробно описать симптомы, тревожащие человека, а также не забыть детали дискомфортного состояния. Благодаря полной картине течения болезни получится поставить правильный диагноз, и начать своевременную терапию.
Внимание! Если человек с утра чувствует онемение рук, это еще не показывает на развитие проблемы.
Подозревать о течении болезни можно только в том случае, если рука будет ежедневно затекать в одном месте. Тогда врач сможет понять конкретную причину этого явления и назначить пациенту верное лечение.
В каких случаях требуется обращаться к врачу
Известно несколько показателей, при обнаружении которых требуется в кратчайший срок посетить специалиста. К ним относится:
- Онемение рук долго не проходит и наблюдается регулярно. При этом затекание проходит долгое время, что гласит о течении проблемы. Если руки не проходят, несмотря на все действия, предпринимаемые человеком, посещение врача неизбежно.
- Руки немеют утром и днем. Если имеются серьезные проблемы со здоровьем, онемение будет тревожить больного в любое время дня. Особенно часто затекание дает о себе знать после дневных забот, когда на руки прилагалась тяжелая нагрузка.
- Проблема наблюдается сразу в обеих конечностях. Онемение обеих рук гласит о течении некоторых заболеваний, лечение которых требуется проводить в короткий срок. Если затекание наблюдается 3 и более дней подряд, следует сразу посетить терапевта.
Зачастую люди не обращают внимания на неполадки, происходящие в организме. Однако это со временем ведет к развитию опасных болезней, которые лучше излечить заранее. Только так получится нормализовать общее состояние здоровья, а также избежать такого неприятного симптома, как онемение конечностей.
zdoroviyson.com
причины и лечение, что делать?
С жалобой, что немеют руки, сегодня к врачам обращается каждый второй человек, который перешагнул 35-летний возраст. Каждый третий ощущает подобную проблему в молодом возрасте. Жалобы у каждого разные, некоторые указывают, что у них немеют руки от плечевого сустава и до кончиков пальцев, другие называют конкретную часть рук, где появляются неприятные ощущения.
О чем сигнализирует подобное проявление? Требуется ли определенное лечение? Как быстро избавиться от неприятного симптома?
Каждый из этих вопросов требует детального разъяснения, так как безобидный симптом может свидетельствовать о развитии определенного заболевания.
Какие причины могут вызвать явление?
Причины онемения рук могут быть самыми различными. Многие из них требует немедленного обращения к врачу, поскольку указывают на развитие серьезного патологического процесса.
Но встречаются случаи, когда в руках ощущается дискомфорт по причине сдавливания кровеносных сосудов. Такие симптомы проявляются при неудобном положении тела во время отдыха, сна, при ношении сдавливающей одежды. В основном, проявления симптома характерны для одной стороны конечностей.

Показателем, что в теле передавлена артерия, является не только онемение руки, но и холод в этой конечности. Объяснить такое явление просто: мышечные ткани после сдавливания перестают получать в необходимом количестве кислород, что становится проявлением симптома. Кроме холода в руках некоторые пациенты видят синюшный цвет кожных покровов и ощущают небольшие покалывания (подробнее здесь).
У некоторых людей немеет рука после длительного нахождения в одной позе, например, просмотра телевизора, работы или игрой за ПК.
Такие проявления не несут угрозы для здоровья человека, но если конечности отнимаются по нескольку раз в день или симптом длится более часа, то это свидетельствует о развитии серьезных патологических процессов, которые требует осмотра у врача и определенного лечения.

Для постановки правильного диагноза врачу важно знать, какая рука немеет – правая или левая.
Потеря чувствительности левой руки
Если часто происходит онемение левой руки, то для врача это сигнал, что нужно обследовать сердечно-сосудистую систему. В основном, такой симптом характерен для стенокардии. Покалывания появляются внезапно и продолжаются длительное время, при этом захватывают всю руку, от предплечья до кончиков пальцев. Кроме онемения больные указывают на дискомфорт в грудной клетке, невозможность вдохнуть полной грудью.
Очень часто инфаркт миокарда сопровождается таким симптомом. Покалывают пальцы, могут сильно неметь. Человек в таком случае должен немедленно обратиться к врачу, так как ему нужна срочная госпитализация и квалифицированное лечение.
Если человек отказывается от медицинской помощи, не хочет вызывать скорую, то уточнить развитие инфаркта можно путем приема нитроглицерина. При этом заболевании боль не уменьшится, неприятные покалывания не исчезнут, но усилится дискомфорт в грудной клетке.
Немеют левые конечности, в том числе и ноги, при инсульте головного мозга. Кроме этого симптома могут появляться нарушения со зрением, так как поражаются зрительные нервы. При таком течении заболевания, человеку необходима срочная госпитализация и лечение у квалифицированного врача.
Если происходит онемение пальцев, особенно мизинца, то это указывает на предынфарктное состояние. Такой процесс возможен у людей, которые имеют ишемическую болезнь сердца, гипертонию, артериосклероз.

Каждый кардиолог напоминает, что если человек имеет уже вышеперечисленные заболевания, то при первых онемениях или покалываниях на пальцах левой руки, необходимо незамедлительно обращаться за медицинской помощью.
Причиной онемения левой руки может быть остеохондроз. Но кроме онемения больные ощущают слабость в этой конечности, нарушение чувствительности.
Такое проявление более характерно для шейного остеохондроза. Из-за деформации межпозвоночных дисков начинаются необратимые процессы разрушения позвоночника. Онемение рук происходит чаще после сна в неудобной позе, после длительного вождения автомобиля или при использовании определенных инструментов для работы. Все это вызывает перенапряжение в позвоночнике и принятие им неправильного положения.

Неметь при шейном остеохондрозе могут кисти, пальцы, предплечье. При шейном остеохондрозе можно по симптоматике говорить о тех дегенеративных процессах, которые происходят в позвоночнике.
Если онемение наблюдается в пальцах и при смене положения тела все быстро проходит, то это свидетельствует о разрушении в шейных позвонках. Если в руках пропадает чувствительность, то это может указывать на сдавливание нервных волокон между 3 и 5 позвонком.
Проявления для правой стороны
Причиной онемения правой руки может быть компрессионно-ишемическая нейропатия. Такое заболевание преимущественно проявляется у людей старше 60 лет, которые во время своей трудовой деятельности занимались монотонной работой, требующей усидчивости и нахождения длительное время в одной позе.

При нейропатии происходит сдавливание артерий в запястье костными элементами, что провоцирует онемение в пальцах.
Чтобы установить правильно диагноз и назначить лечение, для врача важной станет информация об области локализации этого синдрома. Например, если вовлечены пальцы, то это нейрососудистые расстройства на фоне гипертонии или прогрессирующего шейного остеохондроза.
Подобным симптомом может проявляться грыжа в позвоночнике. Это происходит потому, что нервные окончания сдавливаются. Поражаются пальцы и при деформирующем артрозе.

Если у человека немеют ладони, то это может быть сигналом нарушений обменных процессов в организме, склеротических изменений сосудов, авитаминоза.
Диабетическая нейропатия
Диабетическая нейропатия всегда поражает нервы. Такой диагноз могут услышать люди, которые страдают сахарным диабетом.

Поражаются не только руки, но и ноги. Диагностировать это заболевание на начальном этапе развития можно только на специальном оборудовании. К сожалению, не все больные обращают внимание на изменения, которые происходят в их организме. Имея диагноз сахарный диабет, больные не придают особого значения первым симптомам заболевания, когда болят и покалывают ноги, снижается чувствительность, не все рефлексы будут четкими.
Отмечаются случаи, когда люди не обращают внимание на низкую чувствительность в конечностях, поэтому не реагируют на травмы ног, порезы. Некоторые получают ожоги, когда решают попарить ноги.
Если вовремя не обратить внимание на онемение рук и ног, то у пациентов могут развиться серьезные осложнения: язвы или гангрена, которая приведет к ампутации конечностей.

Признаки полинейропатии
При полинейропатии происходит множественное поражение нервных окончаний. Больные становятся вялыми, нарушается чувствительность, может быть парез.
По своему проявлению полинейропатия – это двигательные нарушения в ногах и руках, чаще всего в области кистей и стоп. Особенностью заболевания будет симметрия в развитии симптомов в руках и ногах. На первых этапах пациенты говорят, что ощущали слабость, что нога или рука не могла выполнять свою привычную работу. На такой симптом некоторые не обращают внимание сразу, пытаясь провести лечение в домашних условиях.

Если вовремя обратиться за медицинской помощью, то за 10-14 дней правильного лечения можно полностью восстановиться и вернуться к полноценной жизни.
Одновременное онемение рук и ног
Когда одновременно немеют рука и нога, то это уже серьезный сигнал о происходящих сбоях в организме. Чаще всего причина такого явления – это защемление нерва, которое произошло из-за патологий в позвоночном столбе.

Очень часто немеет рука и нога по причине нарушений в работе ЦНС. Кроме онемения в конечностях отмечается зуд, жжение, стягивание пальцев на ногах и руках.
Подобные проявления являются следствием гипервентиляции, которая возникает на фоне страха и тревоги. Так как во время приступа паники человек дышит поверхностно, у него нарушается баланс кислорода в организме. Это приводит к слабости и онемению конечностей. Некоторые пациенты во время панического приступа страха вообще перестают чувствовать конечности или указывают на их полное онемение.
Затекают руки и ноги при болезни Рейна. В организме происходят временные расстройства артериального кровообращения, что становится причиной развития синдрома.
ARVE Ошибка: id and provider shortcodes attributes are mandatory for old shortcodes. It is recommended to switch to new shortcodes that need only url
Очень часто причиной онемения становится дефицит витамина В12 в организме. Он незаменим в правильной работе сердечно-сосудистой системы, мышечной чувствительности. При сильном дефиците витамина В12 могут быть не только онемения, но и судороги в конечностях.
Появление симптома во сне
Онемение рук ночью – это распространенное явление. Причинами могут быть различные факторы, некоторые из них требуют детального обследования у врача.
Самой частой причиной является сон в неправильном положении или использование неправильных подушек. Когда шейный отдел позвоночника и мышцы во время сна находятся в напряжении, к мышцам поступает ограниченное количество крови. Это приводит к онемению рук и ног по утрам после сна.

Чтобы избежать таких симптомов, необходимо подобрать подушку для комфортного сна. Она должна быть небольших размеров, не заходить за плечи, средней жесткости и высоты.
Некоторые мужчины жалуются на онемение рук после сна. Причиной может быть вторая половинка, которая спит на его руке. Во время отдыха сдавливается артерия, что влечет за собой появление неприятных ощущений утром.
Онемение конечностей может быть следствием остеохондроза, но покалывания ощущаются не только в руках и ногах, но и в шейном отделе.

Влияние образа жизни
Сводит руки, нет полноценного ощущения ноги, локтя, кисти, ступни. Такие жалобы можно услышать и от людей, которые ведут неправильный образ жизни.
Если человек ведет нормальный, здоровый образ жизни, то онемение будет следствием дегенеративных процессов в позвоночнике, сдавливания артерий, сахарного диабета.

В медицине очень часто фиксируются случаи, когда руки и ноги немеют постоянно по банальным причинам: ношение обтягивающей одежды, колечка маленького размера, длительного нахождения в одном положении или некомфортной обуви на высоком каблуке.
Специалисты утверждают, что лечить в таком случае никакое заболевание не нужно, достаточно выполнять такие рекомендации:
- один раз за 30-40 минут менять позу своего тела, вставать, двигаться;
- не носить сдавливающие браслеты, кольца, ремешки;
- встряхивать руками не реже, чем 1 раз в час;
- делать разглаживающий массаж, чтобы кровь хорошо расходилась по телу и не застаивалась в одной части.
Врачи заметили, что вредные привычки могут приводить к покалыванию. Например,
- Курение.
Если человек очень много курит, то получает много никотина и смолы. Их пагубное воздействие на сосуды организма уже давно доказано. Из-за нарушения кровообращения в сосудах первыми страдают конечности – начинают неметь пальцы на руках и ногах. Если не избавиться от вредной привычки и не пройти курс лечения, такие симптомы могут привести к гангрене.
- Алкоголь.
Злоупотребление алкоголем всегда приводит к нарушениям в работе ЦНС. Первой страдает периферическая нервная система рук и ног. Изначально появляется ощущение “мурашек”, потом нарушается чувствительность и осязание. Затем постепенно теряется контроль над координацией двигательной активности, сводит конечности, что приводит к проблемам с держанием предметов, даже самых легких.
- Ожирение.
Как только в организме нарушаются обменные процессы, то первым получает удар кровеносная система. При недостатках физических нагрузок, гипертонии больные ощущают онемение рук и ног.

Лечение такого симптома возможно, если вовремя отказаться от вредных привычек, изменить свой рацион, заняться активным оздоровлением и спортом.
Вегето-сосудистая дистония
При ВСД происходит комплекс нарушений вегетативного характера, которые приводят к расстройствам нервной регуляции. Кроме того, что у больных ВСД наблюдается онемение рук и ног, и очень часто беспричинны и внезапные у них проявляются:
- головные боли, головокружения;
- перепады артериального давления даже на фоне абсолютного спокойствия;
- бради- или тахикардия;
- панические атаки.

Лечить ВСД лучше народными средствами. Здесь можно подобрать эффективные фиточаи, которые помогут успокоить и привести в норму нервную систему. Как только ВСД будет устранена, исчезнет и онемение конечностей.
Рассеянный склероз
Рассеянный склероз – это серьезное заболевание, при котором собственная иммунная система начинает работать на уничтожение организма. Когда заболевание прогрессирует, то поражаются многие отделы позвоночника, нервной системы, что вызывает покалывание и онемение конечностей, в тяжелых случаях – даже парез или паралич.
При малейших подозрениях на развитие рассеянного склероза необходимо в кротчайшие сроки обращаться к врачу. Любое промедление приведет к сложному течению и лечению заболевания.

Особенности лечения
Учитывая, что онемение рук – это только симптом, то вылечить необходимо само заболевание. В любом случае, перед назначением лечения придется пройти диагностическое обследование и получить консультации у таких врачей, как: невролог, кардиолог, терапевт.

Обязательно больные проходят обследования на ЭКГ и МТР. Здесь можно установить наличие позвоночных грыж, дегенеративных разрушений в позвоночнике, патологических изменений в сердечно-сосудистой системе. Обязательно проводятся исследования анализа мочи и крови. Врач сможет установить наличие воспалительных процессов в организме.
Среди самых популярных методов лечения врачи называют локальные. Они помогают восстановить двигательную активность тканей и наладить функционирование передавленных сосудов.
Среди локальных методов лечения выделяют следующие:
- Физиотерапия.
При помощи специальных аппаратов проводится усиление кровообращения в тканях. Как только удастся улучить поставку кислорода в ткани, улучшится питание и функционирование рук и ног. Хорошо помогает в восстановлении лазерная или ультразвуковая терапия. Если есть необходимость в снятии болевых ощущений (очень часто такую методику используют, чтобы обезболить локоть, плечевой сустав), используют электрофорез с медикаментозными препаратами.
- Мануальная терапия.
При правильном воздействии на определенный сустав происходит снижение воспалительных процессов, приостанавливается гипоксия сосудов.
- Гимнастика, плавание или лечебная физкультура.
При правильно составленном графике тренировок, подобранных упражнениях можно всегда восстановить двигательную активность в мышцах. Любая физкультура позволяет улучшить циркуляцию крови в тканях, что будет способствовать их укреплению.

Народная медицина
Народная медицина может предложить ряд способов и средств, которые помогут справиться с онемением рук и ног. Среди самых популярных выделяют следующие:
- Контрастный душ или ванна.
Такую процедуру можно проводить для всего тела или только тех частей тела, которые немеют. Необходимо чередовать холодную и горячую воду, заставляя кровь быстрее циркулировать по организму. Оптимальным после контрастного душа будет растирание рук и ног скипидарной мазью, а затем надеть теплые носки.
- Можно укреплять работу сосудов изнутри народными средствами.
Необходимо каждое утро начинать свой день со стакана горячей воды, который выпивают натощак. Хорошо устраняет онемение не просто вода, а смесь из меда, петрушки и сельдерея. Также отлично тренирует сосуды стакан горячей воды с лимоном и медом.
- Некоторые говорят, что нужно перемолоть 2 лимона и добавить 250 г меда, такую смесь можно съедать натощак по 2-3 ложки и организм полностью избавится от онемения.
- Убрать онемение и даже боль в ноге или руке поможет каша из тыквы. Тыкву тушат в жаровне, когда она остынет, ее наносят на конечность, накрывают пленкой и укутывают шарфом. Через 1 час компресс нужно снять и кожу промыть теплой водой. Через 3-4 сеанса онемение в руке исчезнет.
В качестве согревающего компресса можно использовать состав из камфорного спирта – 10 г и нашатырного спирта – 50 г. Все это разводится 1 л воды с добавлением 1 ст. л. соли. Полученную смесь нужно втирать каждую ночь в поврежденные суставы.

Хорошо снимает воспаление медовый компресс.
Его можно делать днем или на ночь. На руку или ногу наносят мед и аккуратно растирают его. После этого накладывают пленку и укутывают шерстяным шарфом. Такой компресс можно держать до 8 часов. После него кожу протирают теплой водой.
Прекрасно снимает онемение, воспаление и стимулирует кровеносную систему на активную работу компресс из сырого картофеля и меда. На крупную терку трут пару картофелин, добавляют 1 ст. л. меда и прикладывают к больному месту. После 1 часа компресс нужно снять и промыть кожу теплой водой.

Интересным открытием стало исследование ученых относительно использования компьютера. Если перед сном посидеть за ним и покликать указательным пальцем по мышке от 10 до 20 раз, то можно гарантировано рассчитывать на парестезию.
Хорошо помогает восстановить баланс кальция в организме яичная скорлупа. Достаточно промыть ее, подержать в духовке при температуре 200ºС 15 минут и потом измельчить на кофемолке. Полученный порошок рекомендуется принимать по 1 ч. л. в течение месяца.
Помогают при сильном онемении конечностей ванночки из молока. Для их приготовления нужно взять 1 л молока, 50 г соли и 60 г меда. Все это ставится на медленный огонь и томится в течение 1 часа. После того как отвар остынет до комнатной температуры, в него нужно опускать конечность, которая беспокоит, на 10 минут. Готовое средство может использовать не более, чем 2 раза, дальше готовится новое. Курс лечения – 12 дней.
Если немеют пальцы на руках, то предлагают следующий рецепт. 3 соленых огурца нарезают небольшими кубиками и помещают в стеклянную банку, туда же добавляют 3 стручка красного перца и заливают 0,5 л водки. Полученное средство должно настаиваться в течение недели в темном месте. После этого его втирают ногу или руку, которая беспокоит.
Дополнительная информация
- Настойка из яблочного уксуса – 3 части и багульника – 1 часть.
Эти 2 компонента смешивают и втирают в пальцы 3 раза в сутки. Средство помогает не только снять онемение, но и боль.
- Настойка из чеснока также пользуется популярностью.
Для ее приготовления необходимо взять пол-литровую банку и на треть заполнить ее давленым чесноком. Всю оставшуюся часть посудины заполняют водкой и настаивают в темном месте в течение 14 дней. Во время этих дней банку нужно постоянно встряхивать, чтобы настойка была равномерной. Принимать полученное средство нужно по 5 капель, разведенных в 1 ч. л. воды. Курс лечения – 4 недели.

Профилактические мероприятия
Любое заболевание легче предупредить, чем его лечить. Избавиться от онемения пальцев возможно, но также можно предотвратить его появление в своем организме. Чтобы никогда не испытать этого неприятного симптома, следует соблюдать такие советы:
- Вести активный образ жизни, заниматься спортом, часто совершать пешие прогулки.
Хорошо помогают предотвратить онемение, ожирение пешие походы на работу и обратно. Если рабочее место располагается на расстоянии до 3 км от дома, то оптимально не ездить на общественном транспорте или машине, а ходить пешком. Утренняя быстрая ходьба стимулирует организм на дальнейшую активную работу.
- Выполнять после трудового дня лечебную гимнастику.
Сегодня доступны различные комплексы не только для тренировки мышц, но и для расслабления после тяжелого трудового дня. Выполняя такие комплексы каждый день, можно стимулировать кровеносную систему и снимать накопившиеся за день стрессы.
- Правильно питаться.
Именно неправильное питание может принести массу проблем. Приемы пищи за день должны быть не менее, чем 5 раз. Не стоит пренебрегать завтраками и перекусами, обедом и полдником. Лучше воздержаться от плотного ужина в вечернее время.
- Нельзя засиживаться в одной позе за телевизором или компьютером.
Одно положение тела вызывает спазм мышц, сосудов, что приводит к онемению конечностей.
- Регулярно посещать врача и проходить медицинские осмотры.
Любое из заболеваний, которое проявляется онемением конечностей, поддается лечению. Но лучше и эффективнее это проводить на начальных этапах его развития.
- Не заниматься самолечением при первых признаках онемения.
Любые рецепты из домашней медицины должны быть согласованы с врачом. Это поможет избежать осложнений после неправильного лечения.
ARVE Ошибка: id and provider shortcodes attributes are mandatory for old shortcodes. It is recommended to switch to new shortcodes that need only url
Заключение по теме
Онемение рук – это не заболевание, это лишь симптом, который может свидетельствовать о неправильном образе жизни, малой подвижности или серьезном заболевании. Не стоит испытывать свою судьбу, квалифицированный осмотр всегда поможет установить причину, симптомы и определиться с лечением.
zavorota.ru
Почему немеют руки: причины, симптомы, диагностика, лечение и профилактика
Онемение руки и пальцев наблюдается у каждого человека, который долго находился в одном положении тела. В этом случае онемение объясняется передавливанием кровеносных сосудов в руке.
Появление кратковременного онемения руки наблюдается в случаях:
- При длительном сидении на стуле, с переброшенной через его спинку рукой, из-за чего сдавливаются сосуды и нервы в руке, в конечность плохо поступает кровь.
- Долгом ношении тяжелой сумки.
- Сдавливание руки при мерке давления, или по причине очень тесной, или не по размеру, одежды.
- Физическая деятельность, во время которой есть необходимость часто поднимать руку выше положения сердечной мышцы.
- Носка тонкой одежды зимой, из-за чего наблюдается резкое сужение кровеносных сосудов.
Нервы, которые взаимодействуют с нашими руками
Причины
Регулярное онемение верхних конечностей и пальцев без видимых причин, может быть симптомом многих заболеваний.
Любое онемение рук объясняется двумя процессами в организме, которые возникают и проявляют себя отдельно друг от друга или могут находиться во взаимосвязи. Первый процесс, вызывающий онемение и чувство покалывания – нарушения процесса кровообращения. Ткани плохо насыщаются кровью, не получая необходимого количества кислорода, вследствие чего в тканях начинается гипоксия, о которой организм сигнализирует появлением чувства покалывания в конечности. Второй процесс, который вызывает онемение, возникает намного чаще, нежели затруднение кровообращения – нарушение нервов в руке.
Существует ряд болезней, симптоматика которых проявляется онемением.
- Остеохондроз шейного отдела – возникает при поражении межпозвоночного диска шейного отдела позвоночника, что приводит к защемлению нервов. Причины шейного остеохондроза – наличие грыжи между позвонками, гиперреактивность шейного позвонка, суставная дегенерация. Симптомы заболевания – боль, когда поворачивается шея, физическая работа руками, нарушение координации верхних конечностей, чувство покалывания.
- Синдром лестничной мышцы – вызывается передавливанием нижнего корешка сплетения в плече и артерии под ключицей, вследствие чего передняя лестничная мышца оказывается придавленной к верхним позвонкам грудины. Симптоматика – потеря чувствительности, вялость конечности, нарушение сосудов, сопровождаемых болевыми ощущениями.
- Плексопатия плеча – травма сплетений нервов, которая возникает вследствие сильного удара, наличием онкологического новообразования, сильным сдавливанием, как следствие перенесённого радиационного и лучевого облучения.
- Невралгия плечевого сплетения – возникает вследствие воспалительных заболеваний, присутствующих в плече, или соседних органах и тканях, а также по причине сильного переохлаждения, или при попадании инфекционного возбудителя. Симптомы болезни – внезапная резкая боль, потеря чувствительности плеча. Болезнь со временем может распространяться на соседние ткани по всей руке.
- Спондилез шеи – болезнь, которая поражает края позвонков, пораженных остеофитами, которые быстро разрастаются. Причина болезни – перерождение связок. Симптомы – боль в области затылка, которая становится сильнее при поворачивании головы, или движениях плечами.
- Травмирование плечевого сплетения. Причина болезни – растяжение или разрывы сплетений в плече, вывихами, резким движением руки. В некоторых случаях может быть родовой травмой.
- Травмирование запястья или лопаточной области. В этом случае будет нужно носить ортез лучезапястный.
- Поражение узла нервов кистой – новообразование, которое возникает на тканях капсулы суставов, сильно давя на нерв.
- Синдром локтевого нерва – заболевание, возникающее в случае сдавливания периферийного нерва, расположенный в локтевом желобке. Причина возникновения болезни – травмирование локтевого сустава.
- Карпальный туннельный синдром – возникает в случае передавливания нерва, который проходит по запястному каналу.
Диагностика
При частом появлении онемения в верхних конечностях необходимо незамедлительно обращаться за медицинской консультацией к врачу – неврологу. Первое, что сделает врач – проведение неврологического теста, который позволяет определить степень чувствительности нервов. Для точного диагноза необходимо исключить такие заболевания, как сахарный диабет, и сбой половых гормонов, который наблюдается во время менопаузы у женщин. Для этого необходимо сдать анализ крови. Определяется количественное содержание в организме таких элементов, как кальций, магний, витамины группы В12 и В6, калий и натрий. Для более точной диагностики, в случае травмирования руки или при наличии развивающегося артрита, назначается рентген. Миелография – проводится с целью изучения состояния межпозвоночных дисков на предмет их смещения или защемления нервов. МРТ – проводится при высоком риске развития опухолевых образований в верхних конечностях.
Диагностировать заболевание можно и своими силами, в домашних условиях. Для этого достаточно пройти небольшой тест – кисти необходимо соединить, руки максимально вытягиваются вперед, локти разведены, сомкнутые тыльными сторонами запястья сгибаются под углом в 90 градусов. Если при этом возникает болевые ощущения, значит необходимо обращаться к невропатологу.
Диагностируя заболевание, которое провоцирует появление онемения в верхних конечностях, стоит в первую очередь обратить внимание на такие проявления, как дрожь в руке, часто возникающее чувство зуда, отекание руки, уплотнение сухожилий. Такая симптоматическая картина свидетельствует о туннельном синдроме.
Лечение
Лечение, способствующее предотвращению онемения в верхних конечностях, зависит, в первую очередь, от причин возникновения неприятного симптома. При наличии таких заболеваний, как артрит или остеохондроз, принимаются не стероидные медицинские препараты противовоспалительного действия и антидепрессанты.
Борьба с онемением рук может вестись с применением средств народной медицины. Наиболее эффективные народные средства, на основе продуктов:
- Тыквенная каша применяется для накладывания компрессов на всю руку. Каша должна быть слегка теплой. После ее накладывания рука обматывается плотной тканью или теплым шарфом.
- Соленые огурцы мелко нарезаются кубиками и смешиваются тремя стручками жгучего перца, нарезанного на мелкие кусочки. Подготовленные ингредиенты смешиваются в одной посуде и заливаются полулитрами водки. Настаивать необходимо в течение 7 дней. Полученный раствор перед применением процедить и использовать для растирания верхних конечностей.
- Довольно эффективным средством для устранения онемения рук является прием контрастной ванны. Сначала руку погружают в горячую воду, а потом сразу в охлажденную. Вода для первой ванны должна быть приемлемой температуры, чтобы не обжечь руку.
- В случае постоянного онемения верхних конечностей во время сна, можно использовать багульник болотный. Для приготовления настойки необходимо смешать три столовых ложки яблочного уксуса и одну столовую ложку багульника. Настаивать в течение одной недели. Использовать три раза в сутки, втирая в кожу рук и между пальцами, пока полностью не исчезнет неприятный синдром.
- Настойка на чесноке поможет быстро и эффективно справиться с онемением. В пол-литровой банке смешивается 15-20 зубчиков выдавленного чеснока и водка, налитая до краев банки. В течение 14 дней смесь настаивается, ежедневно ее необходимо взбалтывать. Принимать по 5 капель три раза в день в течение месяца.
- Смесь 10 мл камфорного спирта и 50 мл нашатыря. Залить одним литров воды, хорошенько перемешать. Полученный раствор использовать для растирания конечностей.
Упражнения для снятия онемения рук:
- Лежа на спине, руки поднимаются над головой. Выполнять сжимания и разжимание кистей в кулак в течение минуты.
- В положении стоя, руки подняты вверх, ноги на носочках. Тянитесь вверх как можно выше, замрите на 2-3 секунды, расслабьтесь. Выполнять упражнение 10-15 раз.
- Вращение кистей рук. Выполнять 5-6 заходов по 20-30 раз.
- Стоя на полу, вес тела перенести на стопы. Завести руки за спину и сомкнуть в замок, расслабиться, повторять в течение минуты.
Профилактика
При постоянном возникновении онемения рук, особенно в утренние часы после пробуждения, необходимо не только начать своевременно лечение, но и не допустить осложнений. Соблюдение профилактических мер поможет значительно облегчить состояние:
- Не употреблять спиртные напитки и курить.
- Не замерзать в руки.
- Обогатить рацион овощами, фруктами.
- При постоянной работе руками необходимо делать пятиминутный перерыв каждый час.
Поэтому если вы не знаете, почему немеют руки, которое повторяется с частой регулярностью, необходимо обращаться за медицинской помощью для постановления точного диагноза и определения причины.
С уважением,
23 июля, 2014
xn—-7sbbpetaslhhcmbq0c8czid.xn--p1ai
Жжение в пояснице и боль внизу живота – резкая, ноющая, сильная, острая, симптомы, причины, сильные боли внизу живота у женщин, по центру, давящая боль, распирающая боль
Жжение и боль в пояснице и внизу живота в районе почек у женщин: причины
 Зачастую пациенты обращаются с жалобами на некоторые проблемы, связанные с позвоночником. Это случается с людьми разного возраста и социального сословия – заболевание не знает пощады. Протекая в острых либо хронических формах, патология вынуждает обращать на себя пристальное внимание, вынуждая начинать поиски методов, чтобы восстановить здоровье.
Зачастую пациенты обращаются с жалобами на некоторые проблемы, связанные с позвоночником. Это случается с людьми разного возраста и социального сословия – заболевание не знает пощады. Протекая в острых либо хронических формах, патология вынуждает обращать на себя пристальное внимание, вынуждая начинать поиски методов, чтобы восстановить здоровье.
Боль и жжение в пояснице считаются основными спутниками, требующими быстрого избавления. Но перед составлением терапевтического курса, следует определиться с диагнозом, выявить причину малоприятных ощущений. Лечение в подобных случаях бывает консервативным либо радикальным – терапевтическое лечение в целом зависит от первоначальной причины.
Чтобы определить патологию, придется провести лабораторные и инструментальные обследования. Самостоятельное лечение не допускается, так как оно может стать причиной развития серьезных патологических отклонений.
Содержание статьи
Причины и механизмы
Появление болей в спине происходит по разным причинам. Нет возможности выделить из них наиболее определенные, так как в обычной жизни человеческий организм может подвергаться огромному количеству факторов неблагоприятного характера. Они бывают внешними и внутренними, помогают образованию как локальных, так и системных отклонений.
Зачастую болевые симптомы такого характера обусловлены причинами вертеброгенного характера. Болезни позвоночника могут привести к спазмам мышц, сдавливанию кончиков нервов, что будет ощущаться неприятным жжением. Вызвано это следующими патологиями:
 остеохондрозом, межпозвонковой грыжей;
остеохондрозом, межпозвонковой грыжей;- спондилоартрозом либо стенозом позвоночника;
- сколиозом, кифозом, лордозом;
- травмированиями или новообразованиями.
К причине появления зуда можно отнести раздражения нервов. Такие тягостные ощущения напоминают патофизиологические боли. Вместе с жжением зуд доставит массу хлопот пациентам, страдающим проблемами с позвоночником.
Отклонения вертеброгенного характера считаются более распространенными факторами появления болевых ощущений. Так что в подобных ситуациях рекомендуется сразу проверять позвоночник.
Абсолютно другой источник может иметь дорсалгия. Довольно часто болевые признаки приобретают отраженность, распространяются из внутренних органов в некоторые участки кожного покрова, словно висцеро-кутанный рефлекс. В таких случаях ощущение жжения возникает по причине:
 болезней парного органа;
болезней парного органа;- патологических отклонений в легких и плевре;
- проблем с пищеварительным трактом;
- осложнений гинекологического характера.
Патологические отклонения в периферических нервах вызваны проблемами с опорно-двигательным аппаратом. К примеру, невралгия межреберного типа зачастую обнаруживается у людей, страдающих дисковой грыжей или остеохондрозом. Иногда это обуславливается иными механизмами.
Кроме этого, болевые признаки в пояснице могут тревожить женщин в период беременности. Это объясняется увеличением нагрузок на позвонки, сдвигами в гормональной системе. Увеличение содержания эстрогенов тоже является причиной появления у беременных зуда.
Для выявления причин возникновения зуда, рекомендуется обратиться к опытному врачу. Только он сможет сказать, какие лечебные мероприятия необходимы.
Симптомы
Проводя опрос среди пациентов, врач в первую очередь должен оценить характерные особенности жалоб. Их же необходимо считать патологическими признаками субъективного характера. Объективные признаки выявляются по результатам клинического обследования.
Главным проявлением болезней позвоночника и прочих органов является боль. Это универсальный сигнал, говорящий о проблемах в организме. Но любой пациент имеет свои особенности, что и подразумевает более подробное изучение. Характерные отличия болевых признаков следующие:
 острые или хронические клинические признаки;
острые или хронические клинические признаки;- боли колющего, тянущего, жгучего, стреляющего, ноющего характера;
- их локализование в груди или в позвоночнике, на боку, под ребрами;
- легкая либо выраженная интенсивность;
- влияние внешних факторов – совершение движений туловищем, глубокие вдохи, кашель и т. п.
В определенных состояниях могут присоединиться иные расстройства, к которым относят зуд. Принято считать, что симптоматика сопутствующего характера порой обладает определяющим характером в общей картине заболевания, предоставляя возможность определиться с точным диагнозом.
Вертеброгенная патология
Проблема зачастую обусловлена изменениями дегенеративно-дистрофического, травматического, воспалительного или иного характера, прочими изменениями структуры позвоночника. Во время наиболее распространенной болезни, называющейся остеохондрозом, могут наблюдаться изменения в суставах, хрящевых дисках, мышечных тканях и связках, периферических нервных окончаниях спины. Все это может вызывать болевые ощущения и отражаться на активности человека. Возникает симптоматика радикулопатии, выраженная:
- онемением, покалываниями, жжением, «ползающими мурашками»;
- понижением чувствительности кожного покрова;
- отклонениями в выраженности рефлексов сухожильного типа;
- понижением силы в мышцах.
Порой в структуру отклонений сенсорного характера включается зуд, протекающий в легком или почти нестерпимом виде. Когда горит спина по причине проблем в позвоночнике, то во время осмотра и пальпации замечается напряжение в мышцах, болезненность в паравертебральных точках, сглаживание физиологических изгибов. Движения туловища необходимо ограничить, при поражениях поясницы затрудняется ходьба.

Заболевания почек
В случаях, когда в пояснице возникает жжение, рекомендуется рассматривать наиболее вероятные патологические изменения, происходящие в выделительной системе – конкременты, пиело- либо гломерулонефриты. Воспаленные процессы в почках либо образование в них камней становятся причинами ярко выраженной клинической картинки. Симптоматика следующая:
- болевые признаки в пояснице;
- рези, жжения, зуд во время испускания урины;
- помутнение мочи, появление кровяных клеток, снижение либо увеличение ее объема.

Во время пиелонефрита повышается температурный режим тела, при гломенулонефрите возникают проявления отечности и давления в артериях. Мочекаменное заболевание зачастую отличается почечной коликой, при которой конкременты создают препятствия обычной уродинамике.
Итогом разнообразных заболеваний хронического характера является недостаточность парного органа, от которой сильно страдает функциональность почек. Выражается это в отечности, зуде кожного покрова, анемии, отклонениями в иных системах.
Патология легких и плевры
Жжения в области спины проявляются у пациентов, страдающих болезнями органов дыхания. В первую очередь имеются в виду крупозная пневмония и плеврит. Болевые ощущения в грудном отделе могут сопровождаться иными признаками воспалительных процессов:
- кашлем сухого или влажного характера;
- мокротой с содержанием в ней гнойных накоплений и оттенком ржавчины;
- одышкой;
- ростом температурного режима.
Отличительным признаком плеврита считается уменьшение болевых ощущений в лежачем положении, когда пациент поворачивается на пораженный бок. Во время аускультации и перкуссии выявляются хрипы, ослабленность дыхания, притупление звуков над воспалительными очагами.
Болезни пищеварительной системы
Болевые признаки отраженного характера представляют собой постоянных попутчиков патологических отклонений в разных органах пищеварительного тракта. Жжение в спине возникает во время язвы, панкреатита, холецистита и колита. Почти во время каждой болезни появляются признаки диспепсии:
 понижается аппетит;
понижается аппетит;- появляются тошнота и рвота;
- возникают метеоризм и нарушения стула.
Признаки отличаются яркой связью с едой и некоторыми диетическими отклонениями. Холецистит распознается по отклонениям в оттоке желчи – осветленности кала, зуду кожного покрова, желтухе.
Гинекологические проблемы
Когда ощущаются жжения в поясничном отделе, не стоит исключать и болезни женских половых органов. Обычно думают о воспалительных процессах, но болевые признаки могут возникнуть от внематочной беременности, самопроизвольного аборта, апоплексии яичников. Они зачастую отдают в нижнюю часть живота, сопровождаясь определенными признаками:
- нарушениями менструальных циклов;
- выделениями из половых путей;
- лихорадкой.
Воспаление способно стать причиной распространения инфекции по брюшине, появлению перитонита, кровотечениями внутреннего характера.
Опоясывающий герпес
Сильные болевые признаки и зуд в районе грудной клетки считаются основными симптомами поражения нервных окончаний в межреберье, носящими герпетический характер. Такое состояние относят к инфекционным заболеваниям, склонным к заразности. Вирус долгое время находится в состоянии спячки, а после понижения общей реактивности может активироваться.
На начальном этапе проявления на кожном покрове отсутствуют, но затем проступают покраснения, появляются пузырьки, наполненные содержимым прозрачного оттенка. От расчесываний они лопаются, обнажаются эрозивные поверхности, при заживании покрывающиеся коркой.

Диагностика заболеваний
Обследование зависит от клинической картинки и составленного анамнеза после первого осмотра. В подобной ситуации требуется консультация определенных специалистов в области травматологии, ортопедии, хирургии, невролгии, кардиологии, гастроэнтерологии.
 Чтобы выявить факторы провоцирующего характера, потребуется выполнение лабораторного и инструментального обследования.
Чтобы выявить факторы провоцирующего характера, потребуется выполнение лабораторного и инструментального обследования.
Выполняется эндоскопия, сдаются на общий анализ кровь и урина, проводится биохимия крови, назначаются КТ, ультразвуковое исследование, МРТ органов, эндоскопия ЖКТ, рентген грудной клетки, кардиограмма. Необходимо отметить, что диагностирование будет зависеть от общего состояния пациента.
Рекомендации по лечению
В подобных ситуациях лечение бывает консервативным или радикальным, единой программы терапевтический курс не имеет. Лечение медицинскими препаратами подразумевает прием антибиотиков, помогающих при инфекционных болезнях. От воспалительных процессов назначаются лекарства нестероидной группы, выписываются обезболивающие средства.
Больному может быть назначен постельный режим. Кроме приема лекарств назначается физиотерапия в виде иглоукалываний, рефлексотерапии, магнитотерапии и УВЧ.
Для избавления от болевых признаков назначается лечение мануальной терапией, массажные сеансы и ЛФК. Когда причинами такой клинической картинки являются болезни гастроэнтерологического характера, врач определяет необходимое медикаментозное лечение и придерживание строгого диетического питания. Не стоит исключать методы операционного вмешательства, когда консервативное лечение уже не помогает.
Профилактика
Здесь довольно трудно выделять основные способы профилактирования проблемы, потому что все симптомы носят неспецифический характер, не представляя собой конкретное заболевание. Минимизировать вероятность данного клинического проявления возможно, если соблюдать все рекомендательные советы.
Придется сократить физические воздействия на организм, своевременно устранять инфекционные болезни, исключать травмирования опорно-двигательной системы. Кроме этого, придется выполнять профилактирование заболеваний, входящих в этиологический список. Рекомендуется постоянно проходить медосмотр.
Проведя клиническое обследование, специалист назначит дополнительные обследования, список которых зависит от предполагаемого заболевания. Изучив материалы исследований, врач сформирует необходимый лечебный курс, отличающийся индивидуальностью для любого пациента.
urohelp.guru
Жжение в пояснице и боль внизу живота — Все про суставы
 » Отчего болит поясница
» Отчего болит поясница
Содержание статьи:
От чего появляется боль внизу живота частое мочеиспускание
Мочеиспускание является нормальным физиологическим процессом. При наличии патологий появляется боль внизу живота, частое мочеиспускание, что в норме не наблюдается. Каждый организм имеет свои особенности, поэтому к появлению новых, настораживающих симптомов нужно отнестись серьезно.

Если человек посещает туалет более 10 раз в день, и этому сопутствуют боли в животе #8211; срочно обратитесь за медицинской помощью.
Изменения в организме при развитии болезненного состояния
Чтобы адекватно оценить состояние здоровья, необходимо правильно определить симптомы и признаки развивающейся болезни. Затем отправляться к врачу за консультацией.
На приеме следует детально описать характер боли. Резкая приступообразная боль говорит о воспалении или другой патологии. Причинами могут послужить камни в уретре или различные травмы. Точное выяснение провоцирующих факторов является залогом успешного лечения.

Хронические болезни часто сопровождаются умеренным болевым синдромом, жжением и тяжестью в животе. Выраженность симптомов не всегда зависит от тяжести недуга. Бывают случаи бессимптомного течения болезни на запущенных и тяжелых стадиях.
Для правильного определения недуга нужно точно выяснить, в какой области тела ощущается дискомфорт. Болезненность мочеиспускательного канала говорит о поражении уретры, боли в области выше лобка свидетельствуют о нездоровом мочевом пузыре.
Разъяснить ситуацию способно распространение боли в животе на другие области и органы. Иррадиация на половые органы говорит о камнях мочевого пузыря. Воспаление предстательной железы отдает в область прямой кишки с усилением симптомов. Мочеиспускательные пути характеризуются болью в поясничной зоне, в правом или левом боку.
Огромную роль играет время появления и затихания симптомов. Дискомфорт перед тем, как происходит опорожнение мочевого пузыря, бывает при его растяжении или уменьшении, также при воспалениях. Болезненное начало процесса подтверждает присутствие камней в уретре. Дискомфорт во время опорожнения мочевика может быть признаком воспаления слизистой оболочки мочевого пузыря, развития онкологии.

Поскольку строение мочеполовой системы мужского и женского организма значительно отличается, разные болезни поражают определенный пол. В то же время существуют и такие заболевания, что поражают как женщин, так и мужчин. Это циститы, опухоли и камни.
Для более точного диагностирования необходимо учесть возраст пациента, сопутствующие болезни и симптоматику. Среди признаков, достойных особого внимания, бывают:
- частое мочеиспускание;
- дискомфорт во время этого процесса;
- изменение мочи #8211; кровяные или гнойные выделения и прочие;
- ухудшение здоровья пациента.
Вероятные причины плохого самочувствия
Частое мочеиспускание и боль при этом могут быть вызваны рядом физиологических факторов.

Неправильное питание, частое питье, истощающие диеты, стрессы и переохлаждение. Обычным считают такое состояние при беременности. Свою роль в этом могут сыграть и лекарственные средства.
Подобные ситуации возникают чаще днем и со временем проходят. Действие губительных факторов как провоцирует, так и ослабляет проявление симптомов.
Боли внизу живота, частые мочеиспускания бывают из-за патологических процессов в мочеполовой системе. Причина этому #8211; раздражение каналов, через которые проходит моча и шейки мочевика. Вызвать такое состояние способна инфекция, также механическое повреждение.
Наиболее распространенные причины такого нездорового состояния человека #8211; это:

- простатит;
- воспаление слизистой оболочки органов выделительной системы;
- аденома предстательной железы;
- уретриты;
- наличие камней;
- слабая выделительная система;
- диабет;
- сердечно-сосудистые заболевания.
Бывает, что боли внизу живота и болезненное выведение мочи встречаются при хламидиозе, гнойном воспалении мочевых путей, уретрите, трихомониазе, воспалении простаты, цистите. Все эти болезни требуют особого внимания.
Развивающиеся заболевания
Названные симптомы могут проявляться при ряде заболеваний:

- Мочеполовой хламидиоз является венерическим заболеванием. Инфекция повреждает как половые органы, так и пути, выводящие мочу. Может вызывать такое осложнение, как бесплодие. Терапия касается обязательно обоих партнеров.
- Гонорея также относится к инфекционным недугам. Распространяется на половые и мочеиспускательные органы. Очень часто женщины какого-либо дискомфорта не наблюдают. Но бывают и выраженные симптомы: гнойные выделения, боль при выведении мочи, частые ложные позывы, отек половых губ.
- Мочекаменная болезнь проявляется камнями в мочевой системе. Она поражает все возрасты. Боль в животе при этом отдает на половые органы. Возникает она после активных движений и процесса мочеиспускания. Моча выводится чаще, нередкими являются ложные позывы.
- Воспалительный процесс в мочеиспускательном канале именуется уретритом. Болевой синдром в течении болезни отчетливо ощутим. Недуг поражает любой пол. Боль периодична или присутствует постоянно. Обострение ситуации сопровождается обострениями симптомов.
- Трихомониаз провоцируют трихомонады. Проявляется у мужчин и женщин, имеет сходную симптоматику. Предполагает совместную терапию.
- Простатит характеризуется отеком предстательной железы. Поражает мужчин различной возрастной категории. Ухудшить состояние больного может сопутствующая инфекция. Боль в животе при этом иррадиирует в поясницу. Она может быть незаметной или резко выраженной. Любые половые действия приносят дискомфорт.
- Воспаление мочевого пузыря #8211; цистит #8211; известен, наверное, всем. Он наиболее распространен среди всех воспалительных болезней органов мочеполовой системы. Болеют преимущественно женщины. Основные признаки #8211; болевой синдром в области живота и проблемное мочеиспускание. Симптоматика усиливается и приводит к появлению недержания.
- Молочница или кандидоз проявляется зудом и раздражением. Появляются выделения, боль во время мочеиспускания. У мужчин симптоматика не столь выражена, как у женщин. Лечение проводится у всех партнеров.
Терапия болезненного состояния начинается с определения причин недуга. Взяв во внимание этот фактор, рекомендуют хирургическое или консервативное лечение. Улучшить состояние помогут специальные диеты.
Нужно соблюдать правила личной гигиены, больше отдыхать, не переохлаждаться, избегать стрессов и физических нагрузок.
Совместная работа докторов поможет быстро и безболезненно избавиться от недуга. Следите за своим здоровьем и берегите его!
Может это цистит?
Цистит – это распространенное инфекционное заболевание, характеризующееся воспалительным процессом слизистой оболочки мочевого пузыря. Симптоматика недуга – это частое мочеиспускание и боль внизу живота у женщин.

Из-за анатомических особенностей женщины рискуют заболеть циститом чаще, чем мужчины: мочеиспускательный канал у женщин более короткий и широкий, следовательно, бактериям легче проникнуть внутрь.
Признаки цистита
Распознать эту болезнь и определить верный диагноз можно на основании следующих признаков: частое мочеиспускание небольшими порциями с острой болью в нижней части брюшной полости, тянет низ живота.
Цвет мочи мутный, в запущенной форме – с примесью крови, гноя. Самочувствие больного ухудшается, болевое ощущение может возникнуть внизу живота, в пояснице, не исключена высокая температура.
Для подтверждения диагноза обязательно следует сдать анализ мочи, по результату которого можно подтвердить диагноз и выявить разновидность бактерий, что поможет врачу подобрать правильное индивидуальное лечение.
Виды цистита
Цистит бывает двух видов: первичный и вторичный – это зависит от причины возникновения хвори.
Если в мочевой пузырь проникли бактерии – то это будет первичный цистит. Если же развитие цистита произошло на фоне других болезней мочевыводящей системы, то это будет вторичный цистит.

Помимо вышеперечисленных видов цистита выделяет следующие виды недуга:
- Геморрагический цистит — возникает при воспалении стенок мочевого пузыря из-за попавшей в организм инфекции. Моча становится красного цвета и имеет кайне не приятный запах.
- Интерстициальный цистит — это воспаление, при котором усиливается боль при полном мочевом пузыре.
- Половой цистит – связан с изменением микрофлоры вследствие полового контакта.
- Посткоитальный цистит – возникает при попадании инфекции в уретру.
- Шеечный цистит — характеризуется воспалением шейки мочевого пузыря и недержанием мочи.
Профилактика и лечение
К лечению острого цистита необходимо приступить сразу же как только появилось частое мочеиспускание и боль внизу живота у женщин, иначе он перейдет в хроническую форму, вызывая серьезные осложнения на почках.
Поэтому не пренебрегайте профилактическими мерами, такими как:
- частое опустошение мочевого пузыря;
- обильное питье не менее двух литров воды в течении дня для промывания мочеточников;
- соблюдение личной гигиены;
- ношение правильного белья из натуральных, а не синтетических тканей.
На время лечения необходимо исключить спиртные напитки, кофе, чай, молочные продукты, острые, а также консервированные блюда.
Для облегчения боли необходимо между ног поместить грелку с теплой водой. Щелочное питье (вода с содой) поможет избавиться от жжения. Можно также принять таблетки Канефрон, и капли Спазмоцистинол, как указано в инструкции. Эти препараты состоят из лечебных трав, поэтому они не навредят вашему здоровью.
Этим лечением женщина может воспользоваться в первый день до посещения врача. Не рекомендуется посещать баню или сауну.
Не пытайтесь вылечиться самостоятельно! Врач и только врач подберет вам соответствующее медикаментозное лечение, которое будет состоять из антибиотиков и обезболивающих средств.
Видео
Частое мочеиспускание и боли внизу живота: к какому врачу обращаться?

Симптоматика: частое мочеиспускание и боль внизу живота – проходят сами по себе только в том случае, если было незначительное переохлаждение, что и вызвало кратковременный спазм. Но если такая клиническая картина повторяется, требуется врачебная консультация.
Если больной жалуется врачу на тянущие боли внизу живота, частое мочеиспускание, то сразу врач поставить диагноз сможет не всегда. Вне зависимости от половой принадлежности пациенту придется посетить хирурга, женщину отправят дополнительно к гинекологу.
К какому врачу требуется обращаться, если испытываешь тянущие боли внизу живота? Частое мочеиспускание к этому дополнительный симптом, и ориентируясь на него, пациент и обращается к урологу. Именно врач этой специальности отвечает за мочеотделение.
Столкнувшись подобными факторами, требуется на консультацию обратиться к терапевту. После полученных результатов анализов он направит к тому врачу, который требуется. Не нужно удивляться, боли внизу живота – это необязательно причина для похода к урологу. В некоторых случаях может потребоваться хирург, гинеколог для женщин и даже невропатолог!
Частое мочеиспускание и боль внизу живота возникает при приеме лекарств различной сферы действия. Это могут быть средства, специально выписанные для увеличения количества мочи и снятия отеков, понижения давления – боль развивается вследствие переполнения мочевого пузыря. Так же организм может отреагировать на прием любых препаратов, на которые возникла индивидуальная реакция. Мочеиспускание учащается во время проявлениях различных неврологических синдромов, при стрессе, во время напряжения. Сопровождаться подобные состояния могут спазмами, что и вызывает болезненные ощущения. На ранней стадии беременности возникает подобная же клиническая картина.
Учащенное мочеиспускание и боли бывают при многих гинекологических заболеваниях.
Вагинит. Так называют воспаление слизистой влагалища, возникающее на фоне ИППП, снижения иммунитета, гормональных расстройств, системных эндокринных заболеваниях и после травматического воздействия на слизистую влагалища.
Эндометрит. Заболевание возникает после внедрения по восходящим путям – через уретру, а также через влагалище, которое открывает путь к шейке матки – патогенной флоры. Воспаление в матке вызывают стрептококки, стафилококки, гонококки, вирусы, хламидии, микробактерии туберкулеза и т. д. Во многих случаях воспаление слизистой оболочки матки перекидывается на ее мышечную оболочку. Такое заболевание называется миометритом и также сопровождается частыми мочеиспусканиями и болями, которые могут напоминать схватки, или быть тянущими и мучительными, иметь постоянную форму.
Сальпингит – воспалительный процесс в фаллопиевых трубах – перепутать с болезнями, относящимся к урологии, еще проще. Во время него могут возникать позывы к мочеиспусканию, которое протекает болезненно, и задержка мочеиспускания.
Вызывают сальпингит те же вирусы и бактерии, что и эндометрит. Проникновение в яичники инфекции также по восходящей.
У мужчин при мочеиспускании боли внизу живота дают изменения или воспаления в предстательной железе. Увеличенная предстательная железа оказывает давление постоянного характера на мочевой пузырь, даже когда он практически пуст. Это вызывает болезненные ощущения в той части живота, которая находится около мочевого пузыря. После того как мочевой пузырь опорожняется, боль ослабевает, но чувствительность остается. Особенно характерны для проявления этого заболевания позывы к мочеиспусканию в периоды отдыха ночью. Если воспаление простаты не лечить, воспалительный процесс дает толчок к возникновению цистита. А для этого состояния болезненное частое мочеиспускание является основным симптомом.
Какие урологические заболевания вызывают частое мочеиспускание и боли, локализующиеся в нижней части живота? Практически все.
Цистит – воспаление слизистой мочевого пузыря. В начальной стадии его диагностируют, как острый. Если не долечить полностью, а только заглушить проявления – становится хроническим. Чаще всего первопричиной болезни является переохлаждение. Моча становится мутной, позывы к мочеиспусканию крайне болезненны, в час по 8-10 раз, а то и чаще, но при этом моча выделяется каплями, из-за спазма.
Уретрит. Воспалительное заболевание уретры, вызванное патогенной флорой. Различают острые уретриты и хронические, делятся они на инфекционные и неинфекционные.
Мочекаменная болезнь, особенно в той стадии, когда камни или песок движутся по мочевым протокам или переходят в уретру. Разумеется эти конкременты вызывают болезненность. Организм, пытаясь от них избавиться, увеличивает отток исходящей жидкости. Камни могут образовываться в самом мочеиспускательном канале или откладываться в почках и опускаться по мочеточникам.
Во время мочевыделения болезненность могут давать полипы. Они вызывают боль и отдаются в нижний отдел живота. Эта болезнь характерна для женщин. Особенно тех, кто уже вошел в постклимактерический возраст.
Кстати, у женщин этого возраста количество посещения санитарной комнаты увеличивается после коитуса, и мочеиспускание некоторое время может быть чувствительным. Это связано с гормональными возрастными изменениями, вызвавшими недостаток смазки.
Любые доброкачественные опухоли, связанные с мочеточниками или с уретрой, дают подобную картину.
Пиелонефрит или гломеролунефрит также вызывают боли различного характера, которые проявляются в нижней области живота, и увеличенное мочеотделение.
Определить, от какой болезни страдает жалующийся на боли в животе и частые позывы к мочеиспусканию, трудно даже опытному врачу.
При мочеиспускании боли внизу живота возникают и во время внематочной беременности, при миоме – особенно при ее увеличении перед менструальным циклом, при менструации. Поэтому с подобной симптоматикой женщина должна посетить гинеколога.
С подобными симптомами – частое мочеиспускание и боль внизу живота – пациенту не только придется сдавать анализы, но и обращаться за консультацией к разным специалистам. Однозначно сказать, в какой области медицины заболевание, по клинической картине невозможно.



Источники: http://zppp03.ru/stati/bol-vnizu-zhivota-chastoe-mocheispuskanie.html, http://medbetter.ru/ru/197-frequent-urination-and-lower-abdominal-pain-in-women.html, http://www.medokno.com/perechen-zabolevaniy/zabolevaniya-mochepolovoy-sistemyi/chastoe-mocheispuskanie-i-boli-vnizu-jivota-k-kakomu-vrachu-obraschatsya.html
Комментариев пока нет!
Source: rovnyjpozvonochnik.ru
Читайте также
sustav.nextpharma.ru
Жжение и боль в пояснице и внизу живота в районе почек у женщин: причины
Патология позвоночника
Печет поясницу при дистрофических изменениях в позвонках, в хрящевой ткани, при воспалительных процессах. Например, при хондрозе происходят изменения в дисках, суставной ткани, нервных волокнах, мышечной ткани. Прогрессирующее заболевание отражается на двигательной активности человека.
Кроме жжения, пациент чувствует онемение, «мурашки», покалывание, теряется чувствительность, мышцы слабеют и атрофируются. Нередко возникает зуд. Когда печёт спину, то врач при пальпации чувствует мышечный тонус, боль в некоторых точках (участках), сглаживание анатомических изгибов позвоночника. Если болит и жжёт в поясничном отделе, то, как правило, у человека возникают проблемы с ходьбой.
Важно знать о том, что означает жжение в позвоночнике в пояснице, которая переходит на ноги по внутренней и внешней поверхности бедра. Латеральный кожный нерв иннервирует наружную поверхность бедра, он берет свое начало от корешковых нервов, отходящих через фораминальные отверстия позвонков L2-L3. Соответственно, при поражении межпозвоночного диска происходит их компрессия.
Внутреннюю поверхность бедра иннервирует бедренный нерв, который сформирован отдельными волокнами корешков L2. L3 и L4. При их частичном или полном поражении возникает ощущение жжения в области поясницы, крестца, ягодицы и внутренней поверхности бедра. Если боль фокусируется на задней поверхности бедра, то высока вероятность развития синдрома грушевидной мышцы или защемления седалищного нерва.
Сильное жжение в пояснице и бедрах может быть клиническим признаком синдрома конского хвоста. Если при нем не предпринять своевременных мер для лечения, то может развиваться парез и паралич нижних конечностей. Нарушается функция мочевого пузыря и кишечника. Поэтому не стоит медлить с обращением к доктору.
Причины и механизмы
Появление болей в спине происходит по разным причинам. Нет возможности выделить из них наиболее определенные, так как в обычной жизни человеческий организм может подвергаться огромному количеству факторов неблагоприятного характера. Они бывают внешними и внутренними, помогают образованию как локальных, так и системных отклонений.
Зачастую болевые симптомы такого характера обусловлены причинами вертеброгенного характера. Болезни позвоночника могут привести к спазмам мышц, сдавливанию кончиков нервов, что будет ощущаться неприятным жжением. Вызвано это следующими патологиями:


 остеохондрозом, межпозвонковой грыжей;
остеохондрозом, межпозвонковой грыжей;- спондилоартрозом либо стенозом позвоночника;
- сколиозом, кифозом, лордозом;
- травмированиями или новообразованиями.
К причине появления зуда можно отнести раздражения нервов. Такие тягостные ощущения напоминают патофизиологические боли. Вместе с жжением зуд доставит массу хлопот пациентам, страдающим проблемами с позвоночником.
Отклонения вертеброгенного характера считаются более распространенными факторами появления болевых ощущений. Так что в подобных ситуациях рекомендуется сразу проверять позвоночник.
Абсолютно другой источник может иметь дорсалгия. Довольно часто болевые признаки приобретают отраженность, распространяются из внутренних органов в некоторые участки кожного покрова, словно висцеро-кутанный рефлекс. В таких случаях ощущение жжения возникает по причине:


 болезней парного органа;
болезней парного органа;- патологических отклонений в легких и плевре;
- проблем с пищеварительным трактом;
- осложнений гинекологического характера.
Патологические отклонения в периферических нервах вызваны проблемами с опорно-двигательным аппаратом. К примеру, невралгия межреберного типа зачастую обнаруживается у людей, страдающих дисковой грыжей или остеохондрозом. Иногда это обуславливается иными механизмами.
Кроме этого, болевые признаки в пояснице могут тревожить женщин в период беременности. Это объясняется увеличением нагрузок на позвонки, сдвигами в гормональной системе. Увеличение содержания эстрогенов тоже является причиной появления у беременных зуда.


Для выявления причин возникновения зуда, рекомендуется обратиться к опытному врачу. Только он сможет сказать, какие лечебные мероприятия необходимы.
Происхождение болевых ощущений в области спины очень разнообразно. Невозможно выделить какую-то одну причину, ведь в повседневной жизни организм человека подвергается воздействию множества неблагоприятных факторов. Они имеют как внешний, так и внутренний характер, способствуют развитию не только локальных, но и системных нарушений.
Боли в спине (дорсалгия) часто обусловлены вертеброгенными причинами. Заболевания позвоночника приводят к мышечному спазму и сдавлению нервных корешков, что и ощущается в виде жжения. Это возможно при таких патологических состояниях:
- Остеохондрозе.
- Межпозвонковых грыжах.
- Спондилоартрозе.
- Стенозе позвоночного канала.
- Искривлениях: сколиозе, кифозе или лордозе.
- Травмах.
- Опухолях.
Раздражение нервных волокон и окончаний также становится причиной зуда – тягостного ощущения, имеющего общие с болью патофизиологические механизмы. Наряду со жжением в области спины, он доставляет немало неприятностей пациентам с заболеваниями позвоночного столба.
Но дорсалгия может иметь совершенно иной источник. Нередко боль приобретает отраженный характер, распространяясь из внутренних органов в определенные участки кожи по типу висцеро-кутанного рефлекса (зоны Захарьина-Геда). Поэтому жжение в спине может возникнуть и в следующих случаях:
- Заболевания почек.
- Патология легких и плевры.
- Болезни пищеварительной системы.
- Гинекологические проблемы.
Патология периферических нервов тесно связана с проблемами в опорно-двигательной системе. Например, межреберная невралгия довольно часто выявляется у пациентов с остеохондрозом и дисковыми грыжами. Но порой это обусловлено другими механизмами. Метаболическая природа плекситов, моно- и полиневритов связана с болезнями эндокринной системы (сахарный диабет, гипотиреоз), различными интоксикациями, авитаминозами, инфекционными (опоясывающий герпес) или онкологическими заболеваниями.
Кроме того, боли в пояснице часто беспокоят женщин во время вынашивания ребенка, что связано с возрастающей нагрузкой на позвоночник и гормональными сдвигами. Повышение уровня эстрогенов в организме также становится причиной зуда беременных.
Болезни почек
Гореть поясница может при пиелонефрите, гломерулонефрите, мочекаменной болезни. Кроме этого симптома, врач чувствует боли, частые позывы к мочеиспусканию. Моча меняет прозрачность, цвет, в ней возможно наличие крови. Количество мочи тоже меняется. Пациент нередко ощущает повышение температуры, его кожные покровы отекают, давление повышается.
Сопутствующие симптомы и диагностика
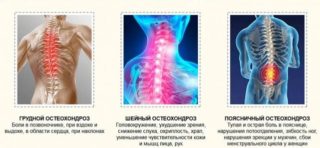


Симптомы при остеохондрозе
Заболевания позвоночного столба и опорно-двигательной системы кроме чувства горячего жара сопровождаются следующими симптомами:
- скованностью движений, которая проявляется в утренние часы или после продолжительного нахождения в однообразном положении;
- мышечной слабостью;
- болевым синдромом в области поражения;
- похолоданием пальцев нижних и верхних конечностей;
- тремором рук и ног;
- местным и общим повышением температуры;
- припухлостью области с воспалительным процессом;
- проблемами с потенцией.
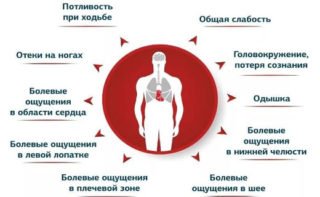


Симптомы болезней сердца
Сердечно-сосудистые заболевания характеризуются такой клинической картиной:
- болевым синдромом и жжением в грудной клетке, сзади в спине на уровне груди и в поясничном отделе;
- повышением артериального давления;
- учащением или замедлением сердечного ритма;
- головной болью;
- головокружением;
- усилением потоотделения;
- слабостью;
- снижением трудоспособности.
Огонь в поясничной области при заболеваниях мочеполовых органов у лиц женского пола дополняется:
- частыми позывами к опорожнению мочевого пузыря;
- зудом и жжением в уретре;
- нарушением менструального цикла;
- тяжестью в боку, нижней части живота;
- наличием крови в урине, иных патологических примесей;
- отеками конечностей;
- недомоганием и снижением трудоспособности;
- неприятными ощущениями во время полового акта;
- повышением общей температуры.
Патологии желудочно-кишечного тракта у лиц молодого возраста, подростков, пожилых людей протекают с такими симптомами:
- нарушением стула: запорами или диареей;
- болевым синдромом в эпигастральном отделе с иррадиацией в поясницу, пах;
- тошнотой, рвотой;
- изжогой;
- отрыжкой и неприятным привкусом во рту;
- снижением аппетита;
- потерей в весе.
Жжение в поясничной области, обусловленное патологией периферической нервной системы, дополняется:
- дискомфортом в грудной клетке, который не исчезает после приема Нитроглицерина;
- нарушением подвижности больной области;
- слабостью мышц;
- онемением кожи в конечностях;
- местной гиперемией;
- сыпью на коже на фоне инфекционного воздействия.
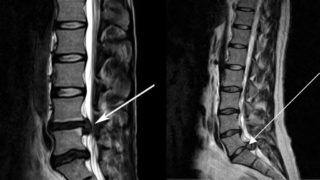


Грыжи на снимке МРТ
Определить, что делать, и какое требуется лечение причины жжения в пояснице у мужчины или женщины, можно после выявления причины дискомфорта. Для постановки диагноза проводят следующие исследования:
- общий анализ мочи, крови, кала;
- биохимический анализ крови;
- компьютерную и магнитно-резонансную томографию;
- ультразвуковой анализ;
- эндоскопическое исследование;
- рентгенографию;
- электрокардиографию.
Обследование зависит от клинической картинки и составленного анамнеза после первого осмотра. В подобной ситуации требуется консультация определенных специалистов в области травматологии, ортопедии, хирургии, невролгии, кардиологии, гастроэнтерологии.
Чтобы выявить факторы провоцирующего характера, потребуется выполнение лабораторного и инструментального обследования.
Выполняется эндоскопия, сдаются на общий анализ кровь и урина, проводится биохимия крови, назначаются КТ, ультразвуковое исследование, МРТ органов, эндоскопия ЖКТ, рентген грудной клетки, кардиограмма. Необходимо отметить, что диагностирование будет зависеть от общего состояния пациента.
Профилактические рекомендации
В подобных ситуациях лечение бывает консервативным или радикальным, единой программы терапевтический курс не имеет. Лечение медицинскими препаратами подразумевает прием антибиотиков, помогающих при инфекционных болезнях. От воспалительных процессов назначаются лекарства нестероидной группы, выписываются обезболивающие средства.
Больному может быть назначен постельный режим. Кроме приема лекарств назначается физиотерапия в виде иглоукалываний, рефлексотерапии, магнитотерапии и УВЧ.


Для избавления от болевых признаков назначается лечение мануальной терапией, массажные сеансы и ЛФК. Когда причинами такой клинической картинки являются болезни гастроэнтерологического характера, врач определяет необходимое медикаментозное лечение и придерживание строгого диетического питания. Не стоит исключать методы операционного вмешательства, когда консервативное лечение уже не помогает.



В комплекс профилактических мероприятий входит здоровое питание
Жжение в поясничной области – неспецифический симптом, который характерен для различных заболеваний. Поэтому единая профилактика дискомфорта не разработана. Снизить риск возникновения симптома можно, придерживаясь следующих рекомендаций:
- исключение повышенных физических нагрузок;
- своевременное выявление и лечение патологий инфекционного характера;
- предотвращение травмирования спинного отдела;
- соблюдение правильного образа жизни;
- исключение продолжительного нахождения в сидячем положении.
Гинекологические проблемы
При жжении в поясничном отделе пациенткам следует обратить внимание на здоровье своей половой сферы. Чаще всего оно бывает при воспалительном процессе при эндометрите придатков, аднекситах и других болезнях. Но нельзя исключать наличие внематочной беременности. Болеть может при начинающемся выкидыше.
Болевые ощущения и жжения локализуются внизу живота, отдают в поясницу. Кроме этих симптомов, происходит сбой менструального цикла, выделения, пациентку лихорадит. Воспаления, если их не лечить быстро переходят в область брюшины и возникает перитонит, а сама патология вызывает маточные кровотечения.
Профилактика
Здесь довольно трудно выделять основные способы профилактирования проблемы, потому что все симптомы носят неспецифический характер, не представляя собой конкретное заболевание. Минимизировать вероятность данного клинического проявления возможно, если соблюдать все рекомендательные советы.
Придется сократить физические воздействия на организм, своевременно устранять инфекционные болезни, исключать травмирования опорно-двигательной системы. Кроме этого, придется выполнять профилактирование заболеваний, входящих в этиологический список. Рекомендуется постоянно проходить медосмотр.
Проведя клиническое обследование, специалист назначит дополнительные обследования, список которых зависит от предполагаемого заболевания. Изучив материалы исследований, врач сформирует необходимый лечебный курс, отличающийся индивидуальностью для любого пациента.
Чтобы не сталкиваться с дискомфортными ощущениями в зоне поясницы, пациенту достаточно раз в год проходить медицинское обследование. В первую очередь следует проверять органы желудочно-кишечного тракта и мочеполовой системы. Чтобы предотвратить развитие патологического процесса, следует придерживаться следующих правил:
- если человеку приходится проводить много времени сидя за компьютером, раз в 3 часа следует делать зарядку. Для этого достаточно выделять 3-5 минут. Упражнения включают в себя растяжку и расслабление мышц;
- спать лучше на ортопедическом матрасе, обладающим умеренной жесткостью;
- каждое утро выходить на пробежку или делать зарядку в домашних условиях;
- следить за осанкой не только во время сидения, но и при ходьбе;
- рацион питания должен состоять из нежирного мяса, рыбы, овощей и фруктов. Организм должен получать достаточное количество витаминов и минералов для укрепления иммунной системы.
Чтобы не столкнуться с заболеваниями позвоночника, врачи советуют избавиться от таких вредных привычек, как потребление чрезмерного количества алкоголя и курения. Даже если организм на генетическом уровне предрасположен к патологиям позвоночника, это снизит риски развития заболеваний.
Герпес
Боль со жжением поясницы возникает, когда поражаются нервы между рёбрами. Это заболевание инфекционное и легко передаётся. В организме вирус «спит» долгое время в нервных ганглиях, а когда падает иммунитет из-за стресса или после охлаждения, то болезнь стремительно развивается.Первоначально проявлений на коже нет, но с развитием болезни начинается отёк, пузырьки и покраснение.
comments powered by HyperComments
Жжение в области поясницы — один из самых распространенных видов болевых синдромов, испытываемых человеком в течение жизни. У представительниц слабого пола подобный дискомфорт чаще всего имеет гормональную природу, у мужчин вызывается проблемами с опорно-двигательным аппаратом, или же болезнями внутренних органов.
Особенностью болезненных ощущений является их периодичность. Возникая внезапно, жгучие боли в области поясницы через какое-то время проходят бесследно. Это является одной из причин, по которой больные не спешат заниматься лечением патологии. Увы, такие проблемы не проходят самостоятельно, а отсутствие квалифицированного лечения только усугубляет ситуацию, переводя заболевания в разряд хронических.
Причины и симптомы возникновения
Чаще всего, жжение в пояснице является признаком следующих заболеваний:
- Заболевания мочевыделительной системы;
Мочекаменная болезнь придает жгучей боли в поясничной области ноющий характер. Больной явно чувствует, что её источник справа, как будто горит внутри, вызывая то слабые, то резко-жгучие спазмы. Любые попытки размять спину приводят к усилению дискомфорта.
- Пиелонефрит и другие заболевания почек;
Дискомфортные ощущения, которые человек испытывает при болезнях почек, носят приступообразный характер. Легкое ноющее чувство жжения периодически сменяется сильным болевым приступом, длящимся от нескольких секунд до минуты. Кроме этого характерного симптома, у больного наблюдается повышение температуры, лихорадка, изменение цвета мочи.
- Язва. Язвенная болезнь двенадцати перстной кишки и желудка сопровождается жгучей болью в эпигастральной области, нередко отдающей справа в поясницу;
Чувство жара в пояснице, вызванное язвенной болезнью, обостряется через некоторое время после приема пищи (так называемые «голодные боли») или при попытке изменить положение тела. Как правило, соблюдение диеты и прием препаратов, понижающих кислотность, приводит к снижению неприятных ощущений.
- Неврологические заболевания;
Жгучие стреляющие ощущения в пояснице являются первым признаком возникновения межреберной невралгии. Возникая то слева, то справа, они усиливаются на вдохе, сбивая дыхание. Не прекращаясь ни днем, ни ночью, усиливаясь при движении или надавливании на грудную клетку.
- Заболевания сердечно-сосудистой системы;
Зачастую боли, сигнализирующие о заболеваниях сердца, ощущаются немного ниже, в поясничной области. Характерное чувство, при котором печет за грудиной и ниже, бесследно проходит после приема нитроглицерина, что является наиболее характерной особенностью сердечных патологий.
- Радикулит и остеохондроз.
Резкие жгучие боли в спине, отдающие в ногу или разливающиеся по пояснице, свидетельствуют об остеохондрозе позвоночника. Длительное нахождение в одном положении, как и попытки резко сменить позу, только усиливают дискомфорт.
Неудобство, ощущаемое больным при радикулите, имеет другой характер. Отличительным симптомом этого заболевания является наличие так называемых прострелов – резких приступов жгучей боли, буквально пронизывающих поясничную область то слева, то справа.
Самое важное при возникновении чувства жжения в области поясницы, правильно поставить диагноз и назначить соответствующее лечение. В этом случае недопустима ни самостоятельная диагностика, ни пользование услугами сомнительных целителей. Только дифференцированный процесс обследования поможет выявить причины неприятных ощущений и назначить эффективную терапию.
Нередки случаи, когда прогрессирующая болезнь позвоночника приводила впоследствии к изменениям в работе сердца или желудочно-кишечного тракта. Поэтому еще одним правилом устранения причины болей в спине, является не только лечение прогрессирующей патологии внутренних органов, но и постоянный контроль за состоянием опорно-двигательного аппарата.
Первая помощь
При ощущении жжения в пояснице, первое, что должен сделать человек – принять удобную позу. Это поможет частично избавиться от дискомфорта. Принимать какие-либо лекарства, основываясь на собственных ощущениях, не рекомендуется. Это может спровоцировать осложнения, поскольку причина патологического процесса неизвестна.
После того, как боль утихнет, стоит отправиться в больницу или вызвать скорую помощь. Если поясница горит из-за перенапряжения мышц, для их расслабления можно использовать шерстяной платок или грелку. После прохождения ряда диагностических процедур врач назначит курс лечения. Он включает в себя прием нестероидных противовоспалительных средств, например, Нимесулида и Ибупрофена.
Примите удобную позу.
Если болезненное ощущение жжения настигло вас внезапно, постарайтесь как можно скорее принять удобное, расслабленное положение. Отлично помогает ослабить неприятные ощущения так называемая поза ямщика, при которой человек, сидя на стуле, подается корпусом вперед, расслабляя мышцы спины и опуская вниз голову. Руки при этом свободно свисают по бокам тела или расслабленно лежат на коленях.
Постарайтесь, по возможности, прилечь в удобной позе и подышать, концентрируясь на вдохе и выдохе. Если вы подозреваете, что приступ может быть вызван проблемами с сердцем, немедленно примите таблетку нитроглицерина и вызовите скорую помощь. В случае возникновения инфаркта или предынфарктного состояния, счет времени может идти на минуты.
Страдания неврологического характера, возникающие слева или справа и отдающие в ногу, можно ослабить, приняв позу эмбриона, при которой, лежа на здоровом боку, обе согнутые ноги крепко прижимаются к грудной клетке, имитируя положение тела младенца в утробе матери.
Классическим средством, избавляющим от чувства, когда горит в области поясницы, считается массаж. С его помощью можно ослабить хронические боли и увеличить период между приступами.
Следуйте советам лечащего врача.
После диагностики специалист скорее всего назначит вам терапию и нестероидные противовоспалительные средства. Следует предупредить, что подобные препараты не стоит принимать после того, как курс лечения, назначенный специалистом, закончился. Бесконтрольный прием НПВС может привести к заболеваниям почек, печени и желудочно-кишечного тракта.
Испытывая болезненные ощущения в поясничной области, обязательно обратитесь к врачу. Помните, что запущенные заболевания позвоночника и внутренних органов, о которых может сигнализировать боль, намного хуже поддаются терапии и впоследствии могут привести к необратимым патологиям.
Очень часто пациенты приходят к врачу, жалуясь на определенные проблемы со спиной. Это становится реальностью для представителей различных возрастных и социальных групп – болезни не щадят никого. Развиваясь остро или хронически, патологические процессы, так или иначе, заставляют обратить на себя внимание и искать способы для восстановления здоровья.
ВАЖНО ЗНАТЬ! Единственное средство от болей в спине, которое действительно лечит, а не снимает симптомы, более того рекомендовано врачами! …
sanatoriy-klenovaya-gora.ru
Жжение влагалища и сильная боль внизу живота – Гинекология
анонимно
Здравствуйте уважаемые доктора.Очень прошу вашей помощи.Мне 23 года,рост 165,вес 55 кг.Половой партнер один.Начну описывать свою проблему.15 февраля у меня начались месячные-все было как обычно(первые два дня всегда болит сильно живот),17 февраля-у меня началось сильное,резкое жжение влагалища-не внутри а снаружи и даже кожу вокруг анального отверстия жгло.Даже спать ночью не могла.Я пошла сразу же к гинекологу.Она посмотрела и сказала все хорошо.У меня начал побаливать низ живота.Я на след.день опять к врачу-она взяла мазок.На следующий день я пришла-она сказала,что там все впорядке.Я перестала подмываться мылом ,подмывалась просто водичкой,и впринципе сильного жжения не было.Но оставалось.В итоге у меня дошло до того,что от болей в животе мне стало сложно вставать,температура 37 и 5.Вызвали скорую,там сказали,что воспаление яичников.Но при осмотре когда нажимали на яичники боли не было,а когда врач потрогала как она сказала матку-какой то хвостик-было больно.Мне выписали пропить Ципрофлоксацин-5 дней,Метронидазол-5 дней,свечи индаметацин.Симптомы чуть чуть ушли,но все же боли беспокоили сильно.Я начиталась интерета,что можно здать еще и пошла здавать посевы мочи и из влагалища и общий анализ мочи.В общем анализе мочи показались бактерии,я еще раз на след.день здала,так как мне скаали в лаборатории,что может быть неправильно собрала мочу.В следующем анализе бактерий не было.(Все анализы я перепишу в конце)Пошла к урологу(мне зделали узи)Заключение узи-Единично микронефролитиаз.Мелкая подвижная взвесь в просвете мочевого пузыря.Врач уролог сказал-что есть небольшое воспаление и выписал-Нолицин-10 дней,диклофинак свечи,цистон.Сама я стала пить очень много сборов для пузыря.Стараюсь пить очень много.Но мочусь я нормально(ттт)резей никаких нет(ттт).Уважаемые доктора помогите мне пожалуйста разобраться в этой проблеме.Сейчас приведу результаты анализов кторые я здавала. 1)Посев из влагалища-при исследовании ничего не выделено.2)Посев мочи-Степень бактериурии 10 в 3 Кое мл.3)Уреаплазма,микоплазма,хламидии-отицательно.4)Биохимия:Билирубин общий,билирубин прямой,АЛТ,АСТ-все показатели в норме.5)Иммунохимия(Иммуноглобулин Е общий-хороший показатель до 100,у меня 115.50. 6)Биохимия (Глюкоза)-все в норме. 7)Общий анализ крови (все показатели в норме,кроме МСН(содержание НЬв 1 эр.-правильный показатель до 29,а у меня 29.50. 8)Общий анализ мочи от 24.02.13 года-не в норме показатели: кетоновые тела +,лейкоциты-4.01 в п.з.,клетки плоского эпителия 3.47,бактерии 621,кристаллы,1.21. 9)Общий анализ мочи(я перездала на след.день 25.02.13 года.Не в норме уд.вес мочи-должен быть показатель до 1025,у меня 1028,лейкоциты 1.12 в п.з.,клетки плоского эпителия.1.06. 11)мазок от 21.02.13. не в норме Многосл.плоский эпителий : отдел.v -много,u – умеренно , c-много.Лейкоциты – отделяемое С – большое количество в п.з (21-50),отделяемое u -v – единичные.Промежуточные и поверхностные клетки-обнаружены.Слизь умеренно.Все остальные покаатели-наисано не найдено.Написано 3 степень чистоты.До этого момента в мазках всегда была 2 степень чистоты и никогда не было лейкоцитов.12) узи от 19.02.13-тогда еще живот не болел очнь сильно.Матка-обычной формы,расположено ретрофлексио,с четкими ровными контурами.Размер тела матки 49*38*50 мм.Структура миометрия однородная,эхогенность средняя.Полость матки не расширена,не деформирована.Эм -эхо-не смещено.Толщина М-эхо 4 мм.,структура эндометрия однородная,соответствует пролифиративной фазе цикла,граница между эндометрием и меометрием четкая,ровная.Шейка матки размером 36*25 мм.Структура однородная.Эндоцервикс 3 мм.Левый яичник размером 29*19*20 мм,объем 8,4 куб.см.,расположен близко к матке.,контуры четкие,ровны,эхогенность средняя.В структуре лоцируются фолликулы в достаточном объеме,макс.7*8 мм.Правый яичник размером 25*20*18 мм,объем 4,6 куб.см,расположен правильно контуры четкие,ровные,эхогенность средняя.В структуре лоцируются фолликулы в достаточном объеме,макс.8*8 мм.Свободной жидкости в полости малого таза не лоцируется.Со вчерашнего дня опять началось сильное жжение.Я посмотрела у входа влагалища покраснело.Помогите пожалуйста разобраться что к чему.Какие анализы доздать к кому еще обратиться?Что то можно сказать по результатам анализов которые я ужездала.Мучаюсь с 17 числа.
health.mail.ru
Чувство жжения внизу живота у женщин: причины и лечение
Жжение внизу живота у женщин появляется при многих заболевания. Это неспецифический симптом, который может быть связан с нарушением работы пищеварительной, мочевыделительной, репродуктивной и даже нервной систем. Трудно однозначно сказать, почему возникает жжение внизу живота у женщин. Причины такого явления бывают разные. В данной статье мы рассмотрим другие симптомы, сопровождающие жжение. Также представим информацию о существующих методах диагностики лечения.
Жжение внизу живота у женщин при аппендиците

На самом деле, существует огромное количество причин появления подобного дискомфорта. О чем свидетельствует жжение внизу живота у женщин справа? Причины могут крыться в воспалении аппендикса.
Разумеется, острый аппендицит протекает в сопровождении других, более характерных симптомов. Один из самых ярких – острая боль. Она может быть приступообразной или постоянной, нередко распространяющейся на весь живот. Пациенты отмечают появление тошноты, потерю аппетита, сухость слизистых оболочек рта. Для диагностики аппендицита существует около двух десятков синдромов. Все они дают право предположить наличие данной патологии, но точный диагноз ставится на основании УЗИ.
Пациентку с подобными симптомами нужно срочно доставить в больницу. Жжение внизу живота справа у женщин — серьезный симптом. При аппендиците требуется экстренное хирургическое вмешательство. Отсутствие квалифицированной помощи чревато разрывом аппендикса и массой сопутствующих осложнений.
Неприятные ощущения при цистите

Жжение и боль внизу живота у женщин часто вызывается циститом. Это заболевание связано с воспалением мочевого пузыря и, согласно статистике, у представительниц прекрасного пола диагностируется чаще, чем у мужчин. Связано с это с тем, что мочеиспускательный канал у женщин достаточно короткий и широкий, что облегчает передвижение патогенных организмов.
Ощущение жжения внизу живота у женщин не является единственным симптомом болезни. Клиническая картина характеризуется частым позывами к опорожнению мочевого пузыря. Более того, мочеиспускание сопровождается острыми, режущими болями. Некоторые пациентки жалуются на зуд в уретре. Порой можно наблюдать лихорадку, появление слабости и ломоты в теле.
Подобное заболевание необходимо лечить. При отсутствии терапии воспалительный процесс может распространиться на мочеточники и почки. На фоне хронического цистита наблюдается разрастание соединительных тканей и замещение ими мышечных волокон. Стенка мочевого пузыря теряет эластичность и способность к растяжению. Таким образом, со временем орган перестает справляться со своими функциями.
Опоясывающий лишай и его симптомы
Жжение внизу живота у женщин в редких случаях может быть связано с развитием опоясывающего лишая. Это вирусная болезнь, причиной которой является активация определенных видов герпеса.
Вирусные частички внедряются в нервные волокна и даже при кратковременном снижении иммунитета начинают активно размножаться. На коже вдоль пораженного нерва образуется характерная герпетическая сыпь, которая представляет собой совокупность пузырьков с жидким наполнением. Появление высыпаний сопровождается сильным зудом, жжением и болью.
Камни в мочевыделительной системе
Порой жжение внизу живота у женщин вызывается наличием камней в органах выделительной системы.
Данный недуг прогрессирует под воздействием многих факторов, включая и метаболические нарушения. Пациентки жалуются не только на зуд и жжение. Процесс мочеиспускания сопровождается резкой болью. Возможно изменение цвета мочи, появление в ней примесей крови. Присутствует выраженная слабость, потеря аппетита.
Инфекции мочеполовой системы

Жжение внизу живота может стать признаком различных инфекционных заболеваний, в том числе и тех, которые распространяются во время половых контактов. Трихомониаз, гонорея, хламидиоз — все эти патологии сопровождаются дискомфортом, болями, зудом и жжением, но не только в нижней части брюшной полости, но и в зоне наружных половых органов.
К прочим симптомам относят появление нехарактерных вагинальных выделений (порой гнойных, с неприятным запахом), сыпью в области промежности, болезненным мочеиспусканием, лихорадкой и т.д.
Проблемы с кишечником
Отвечая, почему бывает ощущение жжения внизу живота, следует упомянуть расстройства со стороны пищеварительного тракта. Дискомфорт и жжение могут быть связаны с воспалительными процессами, дивертикулитами, колитами и прочими патологиями. Довольно распространенным является и синдром раздраженного кишечника — недуг неврологической природы (его симптомы развиваются на фоне стресса).
Всегда важно обращать внимание и на другие неприятные ощущения. Помимо жжения, могут присутствовать сильные боли. У пациенток наблюдаются пищеварительные расстройства, включая вздутие, частые поносы, которые сменяются запорами, усиленное образование кишечных газов.
Чувство жжения внизу живота у женщин: внематочная беременность

О чем еще может свидетельствовать подобный симптом? Жжение внизу живота слева у женщин может быть вызвана внематочной беременностью. Боли могут проявляться не только слева, но и справа (с какой-нибудь одной стороны). Такая патология происходит, потому что оплодотворенная яйцеклетка имплантируется не в матку, а в стенки маточной трубы. Рост яйцеклетки вызывает повышение давления на окружающие структуры, что сопровождается жжением и другими очень неприятными ощущениями.
По мере развития плода у женщины появляются боли, которые носят острый, резкий, приступообразный характер. Порой они отдают в поясницу. Кроме того, возможно нарушение мочеиспускания, проблемы с дефекацией.
Это неотложное состояние, при котором необходимо срочное хирургическое вмешательство. Дело в том, что развивающаяся внематочная беременность приводит к разрыву маточной трубы и массивному внутреннему кровотечению.
Дискомфорт во время беременности

Многие будущие мамы жалуются на не слишком приятные ощущения, тянущие боли и жжение внизу живота. Нужно ли переживать по этому поводу?
По мере роста плода увеличиваются и размеры матки, которая оказывает давление на окружающие органы, ткани, сосуды и нервные окончания. Это сопровождается появлением не слишком приятных ощущений, в том числе и жжения. Тем не менее, это вполне нормальный физиологический процесс.
Но если речь идет о выраженных болях и дискомфорте, то нужно обратиться к врачу без промедления. Особенно это касается ситуаций, когда на фоне ухудшения самочувствия появляются кровянистые влагалищные выделения.
Наличие подобных ухудшений может свидетельствовать о повышении тонуса матки. На первом и втором триместре гипертонус может привести к выкидышу, а на последних месяцах вынашивания ребенка — к преждевременным родам.
Именно поэтому так важно сообщать лечащему акушеру-гинекологу о любых ухудшениях самочувствия.
Другие возможные причины
Вышеперечисленные заболевания могут стать причинами появления жжения внизу живота. Но есть и другие патологии, которые приводят к возникновению подобных расстройств.
К ним можно отнести образование опухолей или полипов в уретре. Моча, проходящая по мочевыводящим каналам, раздражает ткани подобных структур, что вызывает сильное жжение и зуд.
Порой неприятные ощущения связаны с образование спаек между стенками органов, что приводит к нарушению оттока крови и прочих жидкостей.
Иногда появление жжения и дискомфорта внизу живота связано с особенностями менструального цикла. Многие женщины жалуются на неприятные ощущения за несколько дней до или уже во время месячных. Появление жжения и тянущих болей в средине цикла может свидетельствовать об овуляции.
Что делать при появлении симптомов
В современной медицине часто регистрируется такое явление как жжение внизу живота у женщин. Причины мы рассмотрели. Что делать пациентке в таком случае? Дискомфорт может свидетельствовать о самых разных патологиях, поэтому заниматься самолечением или игнорировать имеющиеся нарушения нельзя.
Обязательно нужно обратиться к врачу, так как определить причину болей, жжения и зуда без специальной диагностики невозможно. Специалист назначит анализы крови и мочи, аппаратные исследования желудочно-кишечного тракта, органов малого таза, проведет гинекологический осмотр.
Что нельзя делать

Если вас беспокоит сильное жжение и боли внизу живота, не стоит сразу принимать спазмолитические лекарства и анальгетики, так как эти средства могут скрыть особенности клинической картины, что осложнит процесс диагностики.
Также не рекомендуется прикладывать к животу тепло, ведь дискомфорт может быть вызван инфекцией. Прогревание пораженного участка расширит сосуды, что ускорит процесс распространения патогенных микроорганизмов.
Особенно опасно использовать грелку при аппендиците. Тепло может ускорить процесс перфорации аппендикса.
Нельзя промывать кишечник или принимать слабительные средства без рекомендаций врача. Если боли и дискомфорт вызваны кишечной непроходимостью, то подобные манипуляции могут лишь усугубить ситуацию.
fb.ru
почему после мочеиспускания болит низ живота и жжение, частые позывы и боли в пояснице, зуд в интимной зоне
Почему бывает частое мочеиспускание с болью у женщин? Наверняка, каждый согласится с тем, что мочеиспускание является важным процессом, при отсутствии которого организм человека не сможет нормально функционировать. Однако при наличии различных заболеваний у представительниц слабого пола может возникать частое и болезненное мочеиспускание, которое доставляет больной много неприятностей. Поэтому, если женщину начинают тревожить постоянные позывы «по-маленькому», а также боль внизу живота при мочеиспускании, то не стоит проводить самолечение при помощи народных рецептов и затягивать посещение врача, ведь медлительность и отсутствие лечения способно привести к серьезным осложнениям. Больной женщине важно не раздумывая отправиться к врачу, который проведет обследование и назначит эффективное лечение, позволяющее забыть про неприятные симптомы заболевания.
Частое мочеиспускание и боль в пояснице у женщин – причины данного состояния
В настоящее время нет определенной нормы для опорожнения пузыря, так как это индивидуальный процесс, зависящий от следующих факторов:- ежедневное меню;
- количество принятой жидкости;
- «качество» обменного процесса, протекающего у женщины;
- особенности строения мочевой системы, а также некоторых органов.
В среднем в сутки позывы в туалет у женщины должны составлять 6-8 раз днем и 0-2 раза ночью. Причем при опорожнении пузыря у женщины обязательно должны отсутствовать боли внизу живота и в спине, жжение и зуд. Ведь при появлении вышеуказанных симптомов у больной может возникать воспаление мочевых органов, которое является опасным для работы всего организма, а также вызывает ряд серьезных осложнений.
Склонность к учащенному мочеиспусканию – это увеличение ежедневной нормы выведения мочи. Если 1-2 дневное повышение количества походов в туалет не вызывает беспокойства, то частое мочеиспускание и жжение на протяжении 3 и более дней должно стать весомой причиной посещения уролога. Ведь только этот врач сможет провести правильную диагностику, а также назначить эффективное лечение.
Врачи утверждают, что частое болезненное мочеиспускание возникает по следующим причинам:Причины боли при мочеиспускании у каждой женщины бывают различными. Они могут появиться в результате действия на организм физиологических причин или же возникнуть в результате появления воспаления.
- Цистит. При этой болезни развивается частое мочеиспускание с болью, которое постоянно вызывает жжение наружных органов и чувство не до конца опорожненного пузыря. Иногда у пострадавшей можно обнаружить недержание. Когда патология начинает прогрессировать, моча темнеет, появляются боли в пояснице и внизу живота после мочеиспускания и при его проведении. Лечение во время развития цистита ведется при помощи антибиотиков и препаратов на растительной основе, которые также сочетаются с физиотерапевтическими процедурами.
- Пиелонефрит. В данном случае частые позывы к мочеиспусканию у женщин сопровождаются чувством ноющей боли, которая способна резко усилиться в сильный холод. Нередко такая боль отдает в поясницу, чего трудно не заметить. Если отсутствует эффективное лечение, то пиелонефрит быстро перетекает в хроническую форму, во время которой у больного возрастает температура, появляется частая тошнота, а при мочеиспускании болит низ живота. Лечится пиелонефрит антибактериальными препаратами, а также спазмолитиками и обезболивающими средствами.
- Уретрит. При этой болезни частое мочеиспускание ведет к появлению сильнейшего зуда и боли. Кроме того, нередко появляется и жжение у женщин, которые наблюдаются сразу при опорожнении пузыря. Важно заметить, что эти симптомы никак не влияют на состояние организма. Поскольку основные симптомы практически отсутствуют, многие женщины с уретритом не спешат обращаться к урологу. Лечение уретрита заключается в применении антибиотиков, которые помогут побороть инфекцию, а также пробиотиков для нормализации микрофлоры полости влагалища.
- Мочекаменная болезнь. При развитии этой патологии наблюдается частое болезненное мочеиспускание у женщин, которое появляется при прохождении по мочевому каналу песка от камней, которые находятся в почках. Такой песок сильно раздражает слизистую органов мочеиспускательной системы, а также нередко вызывает появление в урине капель крови. При развитии данного заболевания у пациентки болят почки, и частое мочеиспускание сопровождается мгновенными позывами в туалет. Нередко после опорожнения остается чувство наполненности мочевого органа. Лечение заключается в использовании больной медикаментозных и хирургических методов, а также проведении физиотерапии.
Кроме вышеуказанных болезней частое мочеиспускание у женщин, при котором иногда болит правый бок, может быть вызвано такими причинами, как гинекологические патологии, гиперактивность или слабость мочевого пузыря, заболевания матки, переохлаждение организма, механические травмы и употребление некоторых продуктов питания.
Когда важно незамедлительно посетить врача
Если частые мочеиспускания у женщин с болью беспокоят больную более 2 суток, медлить не стоит – пострадавшей следует провести диагностику, так как большинство заболеваний мочевой системы могут привести к нарушению функционирования всего организма. Кроме того, любая болезнь способна быстро перейти в хроническую форму, излечение которой займет намного больше усилий и времени.
Особенно быстро посетить врача необходимо в следующих случаях:- до и после выведения мочи из организма болит мочевой пузырь;
- наблюдается резь во время отведения мочи, которая нередко вызывает жжение;
- общая слабость в теле;
- недержание мочи или же ее долгое отсутствие;
- ухудшение аппетита;
- редкое наблюдение выделений с половых органов, напоминающих сгустки крови.
Если присутствуют данные симптомы, то важно срочно обращаться к доктору, который проведет необходимое обследование и на основании полученных результатов поставит правильный диагноз. После этого больной будет назначено эффективное лечение, которое поможет побороть симптомы и устранить причину развития патологии.
Долгое игнорирование посещения специалиста может вызвать прогрессирование патологии и ее переход в хроническую стадию, что способно негативно сказаться на репродуктивной системе, а также вызвать осложнения.
Первая помощь и профилактика
Если у женщины учащено мочеиспускание, которое появилось ввиду физиологических причин, ей следует выполнять следующие правила:
- посещать туалет следует сразу после появления позыва;
- при мочеиспускании нужно слегка наклониться вперед, что позволит полностью опустошить орган – это позволит предотвратить размножение бактерий и возможное вторичное воспаление;
- следует ограничить прием жидкости вечером и перед сном;
- необходимо пить поменьше жидкости, наделенной мочегонными свойствами – отвар на основе шиповника, зеленый чай и так далее.
Но даже если частое и приносящее дискомфорт мочеиспускание, которое не характеризуется болезненностью, беспокоит женщину долгое время, не следует оставлять данное состояние без внимания.
Ведь своевременное обращение к врачу позволит выявить точные причины данной проблемы и вовремя вылечить ее.
Стоит знать, что при наличии воспалительного процесса половой акт запрещен. В противном случае рекомендуется пользоваться презервативом, а также специальной смазкой, которая способствует дополнительному увлажнению женских половых органов. По окончании полового акта рекомендуется обязательно сходить в туалет, что позволит избавиться от бактерий, которые могли проникнуть во влагалище.
Если после мочеиспускания болит уретра, необходимо постоянно выполнять личную гигиену, которая позволит снизить боль, а также очистить ее от вредных компонентов. Однако если это не поможет на время уменьшить неприятные симптомы, а нижняя часть живота также будет болеть, нужно немедленно обратиться к врачу.
pochki2.ru
Остеопатия противопоказания к лечению – Остеопатия — что это такое, висцеральная, краниальная, биодинамическая для омоложения, здоровья детей, при беременности
Внимание! 21 противопоказание к остеопатии
 В статье 2013 года «Противопоказание к остеопатии» были перечислены противопоказания к остеопатическому лечению по мнению экспертов ВОЗ (Всемирной Организации Здравоохранения).
В статье 2013 года «Противопоказание к остеопатии» были перечислены противопоказания к остеопатическому лечению по мнению экспертов ВОЗ (Всемирной Организации Здравоохранения).
Сейчас в Российской остеопатии появляются свои нормативные документы и рекомендации. Рассмотрим противопоказания к остеопатическому лечению, приводимые на сайте Российской Остеопатической Ассоциации как абсолютные.
- Лихорадочные состояния, в том числе неясной этиологии. Острые инфекционные заболевания
Лихорадка – это повышение температуры, как правило в значении повышение температуры инфекционно-воспалительного происхождения. Температура может повышаться и не при инфекции, а в норме, например, при физической нагрузке, или при патологии: черепно-мозговой травме, психическом заболевании, опухоли, отравлении…
В данном пункте имеется в виду, очевидно, лихорадка, как проявление инфекционно-воспалительного заболевания, или лихорадка с невыясненной причиной.
Острые инфекционные заболевания – это заболевания, вызываемые инфекционными агентами (вирусами, микробами и тд). Часто требуют обследования, изоляции и специального лечения, так как некоторые из них представляют опасность для других людей, а некоторые представляют большую опасность для самого человека.
- Хронические инфекционные заболевания в фазе обострения. Контагиозные заболевания кожи, ногтей, волос
В течение хронических инфекционных заболеваний выделяют фазу обострения, когда заболевание обостряется, опять начинает проявлять себя: повышается температура тела, появляются боли, выделения, или другие симптомы, которые на время утихали.
Примером такого заболевания может служить хронический гайморит – воспаление слизистой оболочки гайморовых пазух – воздухоносных полостей верхних челюстей. При обострении хронического гайморита следует обратиться к ЛОР-врачу. Хронический гайморит в обострении представляет опасность и часто требует лечения антибиотиками, иногда проведения ЛОР-манипуляций.
В стадии ремиссии, когда острое воспаление снято, содержимое пазухи выведено, и болезнь не представляет опасности, остеопатическое лечение показано, так как с его помощью можно улучшить подвижность костей черепа и отток жидкостей из головы (крови и лимфы), что может убрать условие для застоя и воспаления.
Контагиозные заболевания кожи, ногтей, волос. Контагиозные – это заразные, такие, при контакте с которыми можно заразиться, например, некоторые грибковые и бактериальные заболевания кожи, или чесотка.
Люди с такими болезнями должны обратиться к дерматологу в специализированное медицинское учреждение (кабинет), так как они, с одной стороны, представляют угрозу для других людей, а с другой – им требуется специальное лечение.
- Системные заболевания крови
Системные заболевания крови – это групповое название заболеваний, протекающих со стойким и/или грубым изменением картины крови. Это могут быть как заболевания с невыясненной причиной (некоторые анемии), так и установленные заболевания кроветворной системы, например опухоли.
В любом случае такие состояния требуют обследования человека: неоднократных анализов крови, часто дополнительных специальных исследований. После, в зависимости от результатов диагностики, можно будет рассматривать обращение к остеопату.
- Кровотечение или подозрение на кровотечение
Кровотечение – истечение крови наружу через рану, или язву или признаки внутреннего кровотечения (кровь в кале, в мокроте, во рвотных массах и т.д.), или подозрение на внутреннее кровотечение: симптомы анемии (слабость, бледность кожи и слизистых оболочек, изменение картины крови), некоторые лабораторные показатели, например, положительная реакция на скрытую кровь в кале и другие признаки возможного кровотечения.
Такие состояния могут представлять опасность и требуют обследования, начинать следует с хирурга.
- Острая хирургическая патология
Под острой хирургической патологией понимается заболевание, требующее хирургического лечения. Это очень большая группа заболеваний, объединённых этим отличительным признаком – риском осложнений, или смерти без хирургического вмешательства.
Например, синдром острого живота: боли в животе, лихорадка, вынужденная поза и другие симптомы, под которыми могут скрываться опасные воспалительные заболевания органов живота: аппендицит, панкреатит, кишечная непроходимость и другие. Такие состояния требуют незамедлительной хирургической помощи.
После, когда была проведена операция, опасный период миновал, идут процессы заживления и формирования рубцов показано остеопатическое лечение — для того, чтобы не произошло ограничения подвижности органов, которые могут «склеиваться» спайками.
- Системные заболевания соединительной ткани в период обострения
Системные заболевания соединительной ткани, или ревматические заболевания – это групповое название поражений соединительной ткани, которое может быть локализовано практически в любой части тела, вызывая нарушение структуры и функции и сердца, и суставов, и мышц, и кровеносных сосудов, и кожи, так как соединительная ткань представлена во всём теле.
Примеры таких заболеваний: ревматизм, ревматоидный артрит, системная красная волчанка, системная склеродермия, дерматомиозит и д.р. Эти заболевания протекают хронически и в фазе обострения часто сопровождаются иммунным ответом, воспалением, отёком, и соответственно, значительными страданиями.
В эту фазу острого воспаления могут повреждаться структуры тканей, например клапанный аппарат сердца, или суставные поверхности, что можно предотвратить медикаментозным лечением.
Особенно это актуально в начальном периоде манифестации системных заболеваний – их дебюта. В этот период особенно важна диагностика, которая сегодня возможна, и основывается не на внешнем осмотре, а на лабораторных исследованиях.
Опытные больные часто сами чувствуют, когда надвигается обострение, от каких оно зависит факторов, и что они должны предпринимать для того, чтобы заболевание не обострилось.
Часто такие условия создаёт врач-остеопат, помогая организму удерживать зыбкое равновесие нормальной функции. Так же остеопат может быть полезен, когда цена лечения (из за осложнений) слишком высока, например у беременных.
- Острые воспалительные заболевания кровеносных и лимфатических сосудов, острый тромбоз
Воспаление сосудов проявляется болями, может измениться кожа, например появиться красные пятна и полоски на конечности, или конечность приобретёт синюшный вид, увеличивается в размерах. Часто ухудшается и общее состояние: слабость, тяжесть, недомогание. Тромбоз может быть опасным состоянием, так как может повлечь за собой осложнения. Поэтому подозрение на воспаление сосудов и острый тромбоз требуют консультации врача: терапевта, или общей практики и хирурга.
Воспаление лимфатических сосудов и узлов часто осложняет какое-то гнойно-воспалительное заболевание – так организм ставит заслон на пути распространения инфекции.
В зависимости от локализации гнойно-воспалительного процесса следует незамедлительно обратиться к специалисту: хирургу, или ЛОР-врачу, или инфекционисту, или врачу общей практики, педиатру.
- Аневризма аорты и сердца
Аневризма – это выпячивание стенки, в данном случае сердца, или аорты. Обычно, аневризма развивается медленно, часто у неё нет симптомов и такой диагноз – случайная находка при обследовании (УЗИ, например).
Противопоказанием к остеопатическому лечению скорее является впервые установленная аневризма – для принятия решения о хирургическом лечении, либо недообследованные состояния – так как имеется риск осложнения.
В сосудистой хирургии хорошо разработаны методы протезирования, в частности, аорты. Такая операция может радикально решить проблему, в то же время консервативное лечение может оказаться не эффективным.
При нецелесообразности хирургического лечения и ясной объективной картине аневризмы остеопатическое лечение не противопоказано.
- Лёгочно-сердечная недостаточность 3-й степени. Недостаточность кровообращения 3-й степени
Лёгочно-сердечная недостаточность и недостаточность кровообращения в своих крайних проявлениях можно объединить по признакам сходной тяжести состояния и сходной мишени – кровообращения. Недостаточность кровообращения может проявляться в большом круге кровообращения: туловище, голова и конечности, и в малом круге кровообращения – в сосудах лёгких.
Для недостаточности кровообращения характерны отёки, одышка, слабость и другие симптомы. Декомпенсация недостаточности кровообращения может закончиться плохо. Для оценки тяжести этого состояния, определения причин, его вызвавших и оказания помощи следует обратиться к кардиологу, или терапевту. Если состояние ухудшилось остро – вызывать Скорую помощь.
В период компенсации, при хронической недостаточности кровообращения, остеопатическое лечение показано.
- Гипертонический и гипотонический криз
Грубые нарушения нормального уровня артериального давления требуют быстрого оказания медицинской помощи, преимущественно лекарственной. При значительном повышении артериального давления существует риск осложнений, самыми опасными из которых являются острое нарушение мозгового кровообращения (инсульт) и острая сердечная недостаточность (при инфаркте).
Конечно, существуют остеопатические приёмы регулировки артериального давления, но учитывая риски осложнений самого состояния – криза, как правило требуется быстрая лекарственная помощь. Это может предотвратить осложнения.
Острые гипотонические состояния (артериальная гипотензия, гипотония, коллапс, шок), особенно остро возникшие, или впервые выявленные, требуют обследования, так как их причина не выяснена.
Это может быть появлением кровопотери, эндокринных нарушений, например гормонов щитовидной железы, нарушений мозгового кровообращения, опухолей, отравлений, пороков сердца, неврологических нарушений и других заболеваний.
Часто гипотония сопровождает ребёнка и подростка в составе синдрома вегетативных нарушений, или конституционных — диатез, но за этими привычными симптомами может скрываться другое заболевание. В случае обращения к остеопату последний может направить ребёнка на обследование – это нормально.
Когда острый период прошёл, остеопатическое лечение может быть применено.
- Острый коронарный синдром
В продолжение предыдущего пункта – гипертонического криза, острый коронарный синдром описывает нарушение кровообращения по артериям сердца, что может произойти из-за спазма этих артерий, на фоне атеросклероза.
Стенокардия, острый инфаркт миокарда, нарушения проводимости сердечной мышцы после перенесенного инфаркта, или длительной ишемии – мелкоочаговый кардиосклероз. Риск инфаркта и сердечной недостаточности. Острый коронарный синдром требует быстрой помощи: терапевт, кардиолог, врач общей практики, Скорая помощь.
Будьте внимательны к жалобам на загрудинные боли Ваших пожилых близких людей, но будьте внимательны к их любым острым симптомам: поражение сердца может проявиться острыми болями в животе, болями в левом плече и руке, кашлем, одышкой, слабостью.
- Черепно-мозговая травма (острый период)
Черепно-мозговая травма включает в себя разные виды механических повреждений головы и мозга: сотрясение головного мозга (по степеням тяжести не подразделяется), ушиб головного мозга, перелом костей черепа, сдавление головного мозга гематомой, диффузное аксональное повреждение головного мозга.
Черепно-мозговая травма (ЧМТ) любой степени тяжести требует консультации нейрохирурга, а часто и госпитализации. Некоторые виды ЧМТ проявляют симптомы не сразу, а по прошествии нескольких дней, а то и недель. Так, например, подострая субдуральная гематома (кровоизлияние под твердую мозговую оболочку) может проявить симптомы через 2 и более (до 14) дней.
Часто, последствия черепно-мозговых травма достаточно длительны («вегетативный шлейф») и проявляются головными болями, вегетативными нарушениями (изменения давления, слабость, потливость, нервозность), нарушениями зрения и другими симптомами. Наблюдениями показано, что своевременное лечение снижает риски поздних осложнений.
Диагностика вида и характера повреждений требует квалифицированного неврологического осмотра, проведения визуализирующего исследования (Компьютерной томографии), других обследований, которые могут быть проведены в стационаре. Часто требуется госпитализация, даже при видимом благополучии.
Опасность представляет и реакция мозговой ткани на повреждение – отёк головного мозга, что может привести к его смещению в щели твёрдой мозговой оболочки с образованием мозговых грыж и развитием угрожающего жизни состояния.
Период ЧМТ определяется преобладанием фазы процесса повреждения: собственно повреждение, отек, формирование рубцовой ткани – в случаях тяжелых травм острый и подострый периоды затягиваются на недели – месяцы. Многие формы черепно-мозговых травм требуют специального нейрохирургического лечения.
Со временем, когда нет риска отёка мозга, вторичного кровотечения, осложнений вне мозга (острой язвы желудка, пневмонии), когда формируется рубцовая ткань остеопатическое лечение показано и полезно.
- Острые травматические повреждения позвоночника и суставов
В остром периоде травмы важнейшим направлением является диагностика повреждения и предотвращение ухудшения повреждения – остановка кровотечения, обезболивание, иммобилизация и другие действия.
В случае позвоночно-спинномозговой травмы (ПСМТ), а именно так следует расценивать перелом и переломо-вывих позвоночника, имеется риск повреждения (ушиб, сдавление) спинного мозга и спинномозговых нервов, что может произойти даже спустя некоторое время после травмы.
В случае перелома, вывиха, кровоизлияния в сустав, или иной травмы скелета следует обратиться к травматологу, или нейрохирургу (позвоночник).
- Острые нарушения мозгового кровообращения (острейший период)
Острое нарушение мозгового кровообращения упоминались в разделе гипертонического криза. Нарушение мозгового кровообращения может быть в виде кровоизлияния (геморрагический инсульт), инфаркта мозга (ишемический инсульт) и вторичного кровоизлияния после инфаркта мозга.
Поводом для нарушения кровообращения обычно выступает спазм сосудов головы и шеи или их тромбоз. И первое, и второе можно эффективно изменить: снять спазм артерий, или убрать тромб (тромболизис). Если сделать это быстро, то можно предотвратить катастрофу, последствия которой часто непоправимы. В любом крупном городе такая помощь может быть оказана.
Часто сами пострадавшие не могут оценить того, что с ними произошло, или не могут сообщить о своём состоянии. Часто выпадает или становиться спутанной и невнятной речь, нарушается зрение – выпадают поля зрения, нарушается способность активно двигать конечностями, или согласованно ими двигать, нарушается сознание. Это можно увидеть со стороны – будьте внимательны к окружающим людям, особенно пожилого возраста.
- Острые нарушения спинномозгового кровообращения (спинальные инсульты)
Острое нарушение спинномозгового кровообращения так же представлено кровоизлиянием, инфарктом, или инфарктом с вторичным кровоизлиянием. Так же требует быстрой квалифицированной помощи.
- Острые и подострые воспалительные заболевания головного и спинного мозга и его оболочек, позвоночника и суставов
Воспаление ткани мозга и его оболочек: энцефалит, менингит, вентрикулит (воспаление желудочков мозга), спинальный менингит – часто вызывают угрожающие жизни состояния и требуют немедленного лечения, как основного заболевания, так и его осложнений.
Промедление может быть опасным или ухудшать прогноз исхода заболевания: поврежденная инфекционным воспалительным процессом нервная ткань плохо восстанавливается, формируются рубцы и кисты, которые не работают как нервная ткань — так после заболевания некоторые функции мозга могут восстановиться лишь частично.
Закономерной реакцией мозга на воспаление так же является его отёк (см. абзац по ЧМТ).
- Ранний послеоперационный период при хирургических вмешательствах
Послеоперационный период характеризуется неустойчивым равновесием как в области операции, так и в общем состоянии человека. В области операции есть риск несостоятельности швов, возникновения кровотечения, отрыва тромба, болевых ощущений.
Общие осложнения могут быть в виде тромбоэмболии (попадание тромба по сосудистой системе в сердце, сосуды лёгких), падения артериального давления, общего воспалительного ответа и д.р.
В этот период остеопатическое лечение, с одной стороны не рационально, а с другой – безответственно, так как операция и послеоперационный период – это время ответственности и контроля хирурга.
Не все операции представляют такой риск. Как правило операция удаления зуба, вскрытие гнойника поверхностных мягких тканей руки, удаление липомы и другие не полостные операции не представляют опасности, не являются противопоказанием для остеопатического лечения.
- Гнойные процессы любой локализации
Гнойное воспаление эффективно лечиться хирургическим путём и/или антибиотиками. Это определяет наличие гнойного воспаления, как противопоказания для остеопатического лечения. Видимо, здесь имеется в виду гнойное воспаление, как основное заболевание, или как повод обращения за медицинской помощью.
Формально, к гнойному процессу относиться и маленький гнойничок («прыщ»), но очевидно, что он не будет противопоказанием к лечению у остеопата.
- Диагностически неясные случаи с подозрением на патологию, являющуюся противопоказанием
Всё что похоже на состояния, перечисленные в данных пунктах.
- Эндогенные психические заболевания в период обострения, экзогенные психические расстройства с чрезмерным возбуждением
Психических заболеваний много, и не все они являются противопоказанием для остеопатического лечения, наоборот, некоторые психические заболевания как раз будут показанием к остеопатии.
Данный пункт подразумевает, вероятно, психозы, протекающие с возбуждением, или галлюцинациями, или иной психической симптоматикой, которая требует купирования. Остеопатический сеанс здесь напрасен и не нужен.
Так же следует учесть, что у пациентов в психозе как правило снижена критика к происходящему и они могут воспринимать происходящее неадекватно, особенно если у них есть нарушения восприятия с иллюзиями и галлюцинациями.
К этому же пункту можно отнести алкогольное и наркотическое опьянение.
- Психологический отказ пациента от лечения
Принудительного остеопатического лечения законодатель не предусматривает. Есть ситуации, когда пациент проявляет отказ от остеопатического лечения, но оно всё равно проводится – это маленькие дети, о лечении которых думают родители. Иногда у человека есть предубеждение к остеопатии (или к вообще к лечению). Любой человек имеет право выбора, но иногда Право переходит в Необходимость.
Решение найдётся!
Врач-остеопат Арсений Гуричев
Читать ещё:
- Поиск справа вверху
К противопоказаниям к остеопатии нельзя отнести какие-либо определенные нозологии. Остеопатия эффективна при биомеханических и биодинамических изменениях в организме, и эти изменения могут протекать в различных нозологических формах. Область применения остеопатии ограничивается не следствием (формой заболевания), а скорее условиями остеопатического воздействия, или необходимостью срочного проведения других лечебных мероприятий (реанимация, изоляция, противосудорожная терапия и др.)
Таким образом, противопоказания к остеопатии, а именно к исключительно остеопатическому лечению, является вся группа ургентных состояний пациента. Причиной является необходимость экстренного проведения лечебных, или реанимационных мероприятий. При этом остеопатия может быть использована как один из методов лечения данного ургентного состояния.
Аналогично, в противопоказания к остеопатии входят: острейший период угрожающих жизни заболеваний (ОНМК, ОКС, массивные кровотечения, травмы и др.), или выраженная декомпенсация заболевания, крайне-тяжелое состояние пациента. Причиной этих рекомендаций также является необходимость интенсификации лечебного процесса и наблюдения больного. Но опять же, параллельно с этим остеопатическое лечение показано и благоприятно сказывается на состоянии пациента.
При инфекционных и психических заболевания остеопатический метод ограничивается режимом, в котором находится больной.
Здесь уместно привести слова известных специалистов мануальной медицины К. Левита и И. Шмидт, которые считают, что основным противопоказанием к проведению приемов мануальной терапии является плохая техника их выполнения и что в мануальной медицине речь идет не столько о противопоказаниях, сколько о непоказанности или противопоказанности некоторых приемов, в частности, трастовых техник.
Также следует отметить следующие состояния: острые травмы черепа, позвоночника, крупных суставов; злокачественные новообразования любой локализации; патологическая ломкость костей (новообразования, генетические заболевания, остеопороз и пр.), острые и в фазе обострения хронические инфекционные заболевания, включая остеомиелит позвоночника, туберкулезный спондилит, патологическая мобильность в позвоночно-двигательном сегменте, послеоперационный период при хирургических вмешательствах на черепе и позвоночнике; острые и подострые воспалительные заболевания головного и спинного мозга и его оболочек (миелит, менингит и т.п.), острые нарушения спинномозгового кровообращения (спинальные инсульты), тромбоз и окклюзия позвоночной артерии; стадия субкомпенсации и декомпенсации посттравматической внутричерепной гипертензии, а также прогрессирующий тип течения внутричерепной гипертензии. При указанных состояниях остеопатическое воздействие должно быть скорректированное условиями ведения соответствующего заболевания.
| Класс V (F) — раздел, описывающий психические расстройства | ||
| 1. | (F84) Общие расстройства психологического развития – все коды на F априори относятся к психиатрии. (Остеопатическая помощь в комплексной терапии) | |
| 2. | (F84.0) | детский аутизм |
| 3. | (F84.3) | другое дезинтегративное расстройство детского возраста |
| 4. | (F88) | другие расстройства психического развития |
| 5. | (F89) | расстройство психического развития неуточненное |
| 6. | (F90 – F98) Эмоциональные расстройства и расстройства поведения, начинающиеся обычно в детском возрасте | |
| 7. | (F90.0) | нарушение активности и внимания |
| 8. | (F90.1) | гиперкинетическое расстройство поведения |
| 9. | (F91) | расстройства поведения |
| 10. | (F92) | смешанные расстройства поведения и эмоций |
| 11. | (F93) | эмоциональные расстройства, начало которых специфично для детского возраста |
| 12. | (F95) | тики |
| 13. | (F98) Другие эмоциональные расстройства и расстройства поведения, начинающиеся обычно в детском и подростковом возрасте | |
| 14. | (F98.0) | энурез неорганической природы |
| 15. | (F98.1) | энкопрез неорганической природы |
| 16. | (F98.5) | заикание (запинание) |
| 17. | (F98.6) | речь взахлеб |
| 18. | (F98.9) | эмоциональное расстройство и расстройство поведения с началом, обычно приходящемся на детский и подростковый возраст, неуточненное |
| Класс VI Болезни нервной системы (G00 — G99) | ||
| 1. | (G43) | мигрень |
| 2. | (G44) | другие синдромы головной боли |
| 3. | (G44.1) | сосудистая головная боль, не классифицированная в других рубриках |
| 4. | (G44.2) | головная боль напряженного типа |
| 5. | (G44.3) | хроническая посттравматическая головная боль |
| 6. | (G44.8) | другой уточненный синдром головной боли |
| 7. | (G45) | преходящие транзиторные церебральные ишемические приступы [атаки] и родственные синдромы |
| 8. | (G45.0) | синдром вертебробазилярной артериальной системы |
| 9. | (G47) Расстройства сна | |
| 10. | (G47.0) | нарушения засыпания и поддержания сна (бессонница) |
| 11. | (G47.2) | нарушения цикличности сна и бодрствования |
| 12. | (G47.8) | другие нарушения сна |
| 13. | (G50 – G59) Поражения отдельных нервов, нервных корешков и сплетений | |
| 14. | (G50.0) | невралгия тройничного нерва |
| 15. | (G50.9) | поражение тройничного нерва неуточненное |
| 16. | (G51.9) | поражение лицевого нерва неуточненное |
| 17. | (G52) | поражения других черепных нервов |
| 18. | (G90) | расстройства вегетативной (автономной) нервной системы |
| 19. | (G90.8) | другие расстройства вегетативной (автономной) нервной системы |
| 20. | (G90.9) | расстройство вегетативной [автономной] нервной системы неуточненное |
| 21. | (G93.2) | доброкачественная внутричерепная гипертензия |
| 22. | (G93.4) | энцефалопатия неуточненная |
| Класс VII. Болезни глаза и его придаточного аппарата (H00—H59) | ||
| 1. | (H04.4) | хроническое воспаление слезных протоков |
| 2. | (h50) | глаукома |
| 3. | (h50.3) | глаукома вторичная посттравматическая |
| 4. | (h56) | неврит зрительного нерва |
| 5. | (h57) | другие болезни зрительного (2-го) нерва и зрительных путей |
| 6. | (H50) | другие формы косоглазия |
| 7. | (H51.1) | Недостаточность конвергенции [конвергенция недостаточная и избыточная] |
| 8. | (H52) | нарушения рефракции и аккомодации |
| 9. | (H54.5) | пониженное зрение одного глаза |
| 10. | (H54.2) | пониженное зрение обоих глаз |
| 11. | (H57.21) | глазная боль |
| Класс VIII. Болезни уха и сосцевидного отростка (H60—H95) | ||
| 12. | (H65.2) | хронический серозный средний отит |
| 13. | (H65.4) | другие хронические негнойные средние отиты |
| 14. | (H81) | нарушения вестибулярной функции |
| 15. | (H93.1) | шум в ушах (субъективный) |
| 16. | (H83.9) | болезнь внутреннего уха неуточненная |
| 17. | (H90) | кондуктивная и нейросенсорная потеря слуха |
| 18. | (H65.2) | хронический серозный средний отит |
| Класс IX – Болезнь системы кровообращения | ||
| 1. | (I69) | последствия цереброваскулярных болезней |
| 2. | (I69.0) | последствия субарахноидального кровоизлияния |
| 3. | (I69.1) | последствия внутричерепного кровоизлияния |
| 4. | (I69.3) | последствия инфаркта мозга |
| 5. | (I69.4) | последствия инсульта, неуточненные как кровоизлияние или инфаркт мозга |
| 6. | (I83.9) | варикозное расширение вен нижних конечностей без язвы или воспаления |
| 7. | (I84.3) | внутренний геморрой без осложнений |
| 8. | (I84.5) | наружный геморрой без осложнений |
| Класс X. Болезни органов дыхания (J00—J99) | ||
| 9. | (J30.0) | вазомоторный ринит |
| 10. | (J31) | хронический ринит, назофарингит и фарингит |
| 11. | (J32) | хронический синусит |
| 12. | J44.9) | хроническая обструктивная легочная болезнь неуточненная |
| 13. | (J45.1) | неаллергическая астма |
| 14. | (J45.8) | смешанная астма |
| 15. | (J96.1) | хроническая респираторная недостаточность |
| 16. | (J96.9) | респираторная недостаточность неуточненная |
Остеопатическое лечение что это такое
Остеопатическое лечение что это такое
+7(495)5-326-326
+7(925)1-825-291
[email protected]
г.Москва ул. Кашенкин Луг, д.6, корп.2
(м.ВДНХ,Владыкино)
Мы работаем:
ежедневно с 10:00 до 20:00
Что такое остеопатия?
Остеопатия — это эффективное медицинское направление в лечении позвоночника, опорно-двигательного аппарата, нервной системы и внутренних органов. На сегодняшний день Остеопатия является утвержденной приказом Министерства Здравоохранения медицинской врачебной специальностью, которая требует обязательной лицензии.

Самое понятное определение Остеопатии дал более века назад основоположник этой медицинской специальности доктор хирург Эндрю Тейлор Стилл
«Остеопатия это научное знание анатомии и физиологии в руках разумного и тренированного врача, который сможет приложить это знание для пользы человека, который болен или травмирован».
«Если все части тела правильно ориентированы, мы можем похвастаться великолепным здоровьем. Если же нет, это приводит к развитию болезни. Если структурам вернуть правильную ориентацию, болезнь отступит».
Современное определение Остеопатии:
ОСТЕОПАТИЯ это область клинической медицины, включающая оказание медицинской помощи пациентам с соматическими дисфункциями на этапе профилактики, диагностики, лечения и реабилитации, основанная на анатомо-функциональном единстве тела и использующая мануальные методы, восстанавливающие способности организма к самокоррекции.
Что лечит остеопатия?
Для начала давайте ответим на вопрос: Что и как лечит МЕДИЦИНА в привычном классическом нам понимании.
Медицина лечит — ЗАБОЛЕВАНИЯ. А что такое Заболевание? На что можно сказать, что Заболевание — это определённые изменения в здоровье человека, которые проявляются характерными признаками, симптомами и жалобами и имеют название — «ДИАГНОЗ».
Таким образом, с некоторыми оговорками можно утверждать, что МЕДИЦИНА в первую очередь направлена на лечение «ДИАГНОЗА» и основных методов лечения два: ФАРМАКОЛОГИЯ и ХИРУРГИЯ, то есть воздействие на организм либо через его биохимическую природу, либо «снаружи» путём хирургического вмешательства.
В погоне за лечением «Диагноза» медицина разделилась на огромное количество врачей специалистов, которые видят во всём человеке только свою область применения что, несомненно, бывает необходимо при неотложных и опасных для здоровья человека состояниях, но при этом не пытаются объединить между собой разные на первый взгляд нарушения Здоровья в одну логическую физиологическую последовательность .
Остеопатия — это прикладная физиология, существует и такое определение нашей специальности. Основное и существенное отличие Остеопатии заключается в её холистичности — остеопат оценивает организм и тело человека, как единую биомеханическую систему, где всё влияет на всё. Для этого на протяжении 4 лет при первичной подготовке врачи детально изучают анатомические, биомеханические и невральные взаимосвязи организма.
Пример остеопатического подхода
Пациента периодически беспокоят на первый взгляд совершенно несвязанные между собой симптомы:
- боли в затылке и шее
- лёгкие головокружения
- проявления поянично-крестцового радикулита
- дискомфорт в колене
- нерегулярная работа кишечника.
Пациент прошёл полное обследование:
- МРТ головы и позвоночника — без выраженной патологии: определяются сосудистые изменения и небольшие грыжи межпозвонковых дисков
- Анализы и УЗИ брюшной полости — в пределах возрастной нормы;
- Рентгенография колена — начальные признаки артроза.
Проконсультировался у всех необходимых специалистов, каждый из которых установил диагноз:
- Хирург — артрит-артроз
- Лор — без явной патологии
- Невролог — дорсопатию, головную боль напряжения и вертеброгенное головокружение
- Гастроэнтеролог — колит, синдром раздражённого кишечника
Результаты терапии, несмотря на курсовой приём препаратов и проведение физио-процедур имели невыраженный или кратковременный эффект.
Такая ситуация знакома многим и встречается часто. И проблема здесь не в том, что поставленные диагнозы и назначенная терапия были не правильными, а в том, что при всей своей научно-технической развитости и огромном клиническом опыте классическая медицина не расценивает человека как единую взаимосвязанную структуру.
Отличие остеопатического подхода
Врач- остеопат видит организм как одно целое, где наличие проблемы одной области может негативно сказываться на функции другой.
Так при остеопатическом осмотре у данного пациента были выявлены следующие нарушения (соматические дисфункции), которые послужили причиной образования у пациента вышеперечисленного симптомо-комплекса :
- Асимметричное положение тела во время стояния, с выраженной опорой на одну ногу из-за функциональной разнодлинности ног и перекоса костей таза с “подвывихом” крестца и спазмом подвздошно-поясничной мышцы сопровождающиеся натяжение дистальных отделов кишечника. Эти дисфункции, вызывали у пациента: запоры, хронический рецидивирующий болевой синдром в области поясницы, перегрузку костно-связочных структур коленного сустава.
- По закону сопряжения структур позвоночного столба скошенный таз привёл к S-образному сколиозу и адаптационному подвывиху первого шейного позвонка (атланта) с компенсаторным перенатяжением связок и мышц в верхне-шейном отделе позвоночника. В результате чего у пациента развились: дискомфорт в шее, ощущение тяжести и головная боль в затылочной области, вертеброгенное головокружение.
Таким образом все жалобы и проявления нарушения Здоровья у данного человека являются звеньями одной цепочки биомеханических нарушений организма. Во время приёма, врач остеопат проведёт коррекцию диагностированных нарушений (дисфункции) с учётом первичности их возникновения друг относительно друга, восстановит положение и физиологическую подвижность структур тела и создаст функциональный баланс.
Это приведёт к скорому Выздоровлению пациента или существенному уменьшению симптоматики и жалоб. Даст пациенту физиологический ресурс Здоровья, который замедлит развитие хронических и возрастных заболеваний, увеличит уровень витальности (жизнеспособности), а также устойчивости к различным нагрузкам и стрессам.
Основные направления остеопатии
Структуральная остеопатия — остеопатическое воздействие нацелено на коррекцию системы опоры и движения к которой относятся: мышцы, фасции, связки, кости и суставы позвоночника, грудной клетки, таза, верхних и нижних конечностей. Внешне оно напоминает классическую мануальную терапию. Отличие заключается в том, что остеопатические техники значительно мягче, точнее, безопаснее, разнообразнее, «умнее».
Висцеральная остеопатия – воздействие направлено на восстановление нормальной подвижности органов, их связок и сосудисто-нервных пучков, это часто необходимо после полостных операций, травм, родов, чрезмерных физических нагрузок. Также фиксированные в неправильном положении органы нередко оказывают негативное воздействие на опорную систему.
Краниальная остеопатия – направлена на коррекцию швов, мембран и костей черепа. Череп человека не является монолитной структурой и состоит из большого количества костей, соединённых между собой строго определённым образом. Эти соединения — швы в норме имеют пластичность и тенденцию к микроподвижности друг относительно друга, что обусловлено наличием в них хрящевой и соединительной ткани.
Блок швов с сопутствующим изменением микроподвижности и положения костей черепа друг относительно друга приводят к сдавливанию структур головного мозга, ухудшают его кровоснабжение и ликвородинамику. Это негативно влияет на функционирование центральной нервной системы, может приводить к повышению внутричерепного давления и нарушению иннервации структур тела (из черепа выходят основные нервные стволы). Краниальные (черепные) дисфункций нередко являются причиной развития патологии ЛОР сферы и зрительного анализатора (органы слуха и зрения с нервными центрами расположены в черепе). Дисфункции черепа напрямую связаны с нарушениями области височно-нижнечелюстного сустава и всей зубочелюстной системы и в большинстве случаев создают условия для образования адаптационного сколиоза. Поэтому практически всегда лечение у врача ортодонта должно совмещаться с периодическим осмотром и коррекцией краниальных структур врачом остеопатом.
Противопоказания к остеопатии
Противопоказаний и возрастных ограничений к остеопатическому воздействию практически нет. При этом в некоторых случаях (выраженный остеопороз, повышение температуры тела, инсульт ранний период, гипертонический криз, острая впервые возникшая головная боль и другие) лучше заранее проконсультироваться с врачом.
Что такое остеопатия
 Остеопатия — это самостоятельное направление в медицине, специализирующееся на диагностике, лечении и профилактике заболеваний. Основными принципами остеопатии считаются способность человеческого тела к самоизлечению, а также признание взаимосвязей всех структур организма. Данное направление возникло в США примерно 150 лет назад и с тех пор активно развивается на основе понимания организма человека как цельной и саморегулирующей системы.
Остеопатия — это самостоятельное направление в медицине, специализирующееся на диагностике, лечении и профилактике заболеваний. Основными принципами остеопатии считаются способность человеческого тела к самоизлечению, а также признание взаимосвязей всех структур организма. Данное направление возникло в США примерно 150 лет назад и с тех пор активно развивается на основе понимания организма человека как цельной и саморегулирующей системы.
Основателем остеопатии считается американский врач Эндрю Тейлор Стилл, который первым обратился к скрытым резервам организма человека. Считается, что он начал свои изыскания после того, как его жена и дети погибли от тяжелого заболевания, которое было неизлечимо имевшимися на тот момент методами. Эндрю Стилл обладал не только медицинским образованием и большим клиническим опытом, но и обширными познаниями в области анатомии и механики, что и позволило ему создать медицинскую систему, основанную на механических воздействиях на те или иные органы и мышцы.
Идея способности к самоизлечению появилась у Стилла благодаря его глубокой вере. Он считал, что Бог не стал бы помещать болезнь внутрь тела, а лекарства — снаружи. Именно так появилась концепция остеопатии, презентованная публике в 1874 году после двадцатилетних исследований и применения в практике доктора Стилла. Следствием его идей стала мысль о взаимозависимости структуры (анатомии тела) и функции (физиологией), то есть неправильным положением и функционированием органов и болезни. Дальнейшие исследования и практика доказали правильность этой идеи.
Искусство остеопатии основано на чувствительности рук врача-остеопата и доскональном знании анатомии и физиологии человека. Это достигается многочисленными тренировками и длительным обучением. Сейчас остеопатия используется как самостоятельный метод лечения, а также как дополнительный метод терапии по назначению врача.
Какие заболевания лечит остеопатия?
Остеопатия нечасто ориентирована на лечение какой-либо конкретной болезни. Доктор остеопатии лечит пациента полностью, выравнивая те или иные мышцы и органы. При этом остеопатическое лечение позволяет работать с различными тканями независимо от того, насколько глубоко они находятся. На данный момент остеопатическая медицина используется в неврологии, травматологии, спортивной медицине, неоанатологии, гинекологии, акушерстве, педиатрии и многих других отраслях медицины.
Основной целью остеопата является не только восстановление нарушенных функций организма в какой-либо отдельной области, а создание оптимальных условий для самоизлечения организма. Разумеется, это возможно при наличии определенных ресурсов в организме, поэтому остеопатическое лечение наиболее эффективно на ранних стадиях заболевания. Каждый остеопат владеет определенными диагностическими методиками, позволяющими распознавать дисфункции организма, что делает остеопатию очень важной в области профилактики заболеваний. А если процесс хронический , то воздействие тоже эффективно, однако требует более длительного лечения.
Кому можно лечиться у остеопата?
Остеопатические методики — исключительно мануальные, причем очень мягкие, в отличие от, скажем, мануальной терапии. Именно поэтому остеопатия широко используется для лечения детей с первых дней жизни, беременных женщин, подростков и так далее. Остеопатия может применяться и при выраженном болевом синдроме.
Остеопатия в мире
За 150 лет остеопатия завоевала прочные позиции в медицинском мире. В США насчитывается порядка 45 тысяч врачей-остеопатов, в одной только Великобритании — 23 тысячи, в остальных странах Европы их тоже довольно много. Остеопатия в России существует порядка двадцати лет, то есть история остепатии совсем не продолжительна, но за это время уже появились и профессиональные клиники остеопатии и опытные врачи. На данный момент все врачи остеопаты проходят обучение в течение четырех лет и более. Направления о остеопатии очень разнообразны.
Противопоказания для остеопатического лечения
Существует определенный перечень общих противопоказаний к остеопатическому лечению, однако разнообразие современных методов остеопатического воздействия позволяет свести этот список к минимуму. Опытные специалисты в отдельных случаях могут найти методики остеопатической работы даже на фоне противопоказаний. Основные противопоказания для остеопатии это:
1.Тромбозы
2.Опухоли и злокачественные новообразования любой локализации
3.Тяжелые инфекции
4.Острые психические расстройства
5.Туберкулез в активной форме
6.Острые нарушения мозгового кровообращения (инсульт)
7.Синдром сдавливания спинного мозга
8.Заболевания головного и спинного мозга
9.Бактериальные инфекции в острой фазе
10.Выраженный остеопороз
11.Окклюзия и тромбоз позвоночной артерии
12.Острые церебральные дисцикуляторные нарушения
13.Кровотечения и системные заболевания крови
14.Остеомиелит
15.Острые и подострые воспалительные заболевания спинного и головного мозга, а также его оболочек (миелит, менингит)
16.Острые травмы черепа, позвоночника, костей
17.Кисты позвоночника
Стоит отметить, что решение о возможности и целесообразности остеопатического решения должен принимать врач индивидуально! В каждом конкретном случае эти противопоказания могут быть пересмотрены.
Остеопатия, что это такое?
 В отличие от других методов физического воздействия на тело человека, остеопатия является одним из наиболее мягких и естественных способов восстановления здоровья.
В отличие от других методов физического воздействия на тело человека, остеопатия является одним из наиболее мягких и естественных способов восстановления здоровья.
Сложно в нескольких словах дать определение этому направлению медицины, поскольку оно предлагает более пяти тысяч методик.
Если говорить в целом, то при лечении остеопатией осуществляется работа не только с нарушениями внутренних органов, но и со всем организмом. Такой комплексный подход позволяет устранить как видимые симптомы заболевания, так и глубинные причины заболеваний.
Что лечит остеопат?
В отличие от мануальной терапии, остеопатия направлена не только на устранение заболеваний скелетно-мышечной системы, но и на восстановление всего организма.
Лечение врачом-остеопатом проходит абсолютно безболезненно.
Почему остеопатия — это один самых эффективных методов лечения?
Прежде всего, она абсолютна безопасна для здоровья, а также не вызывает побочных эффектов и может использоваться в том числе и для лечения людей, которым противопоказаны другие методы. Она может помочь в восстановлении здоровья беременных и женщин в послеродовом периоде, новорожденных, пожилых людей.
В остеопатии не используется медикаментозное лечение. Эффективность метода зависит только от квалификации специалиста. В Европейском Остеопатическом Центре работают лучшие врачи-остеопаты России.
Специалист рассматривает организм как единую систему, что позволяет добиваться положительных результатов даже в тех случаях, когда кажется, что выздоровление невозможно.
Преимущества остеопатии

Остеопатия – один из самых безопасных способов лечения, поскольку здесь нет вмешательства в организм посредством таблеток;

Используются только щадящие и мягкие методики; возможность избежать хирургического вмешательства. Остеопатия может помочь с лечением варикозного расширения вен, болезней позвоночника, плоскостопия, причем без проведения операций;

Благодаря высокому уровню безопасности такой процедуры, она подходит любому возрасту: начиная с новорожденных детей и заканчивая пожилыми людьми;

Устранение проблем в короткие сроки. Курс остеопатического лечения всего составляет 4 – 8 сеансов
- Головная боль
- Боли в суставах
- Нарушения осанки
- Радикулит
- Остеохондроза
- Боли в шейном отделе
- Межпозвонковая грыжа
- Травмы позвоночника
- Внутричерепная гипертензия
- Нарушение осанки
- Спаечный процесс
- Бесплодие
- Гипертонус матки
- Подготовка к родам
- Родовая травма у детей
- Недостаточная лактация
- Перинатальная энцефалопатия (ПЭП)
- Детский церебральный паралич (ДЦП)
- Нестабильное психоэмоциональное состояние
- Дискинезия желчных путей
- Синдром раздраженного кишечника
- Энурез
- Острая сердечная недостаточность
- Хроническая сердечно-сосудистая недостаточность в стадии выраженной декомпенсации
- Выраженная декомпенсация хронических заболеваний других органов и систем
- Кровотечения, гемофилия, тромбоз сосудов
- Острые инфекционные заболевания, в том числе туберкулез в открытой форме
- Острые нарушения мозгового и спинномозгового кровообращения
- Системные заболевания крови и злокачественные новообразования
- Патологическая ломкость костей , резко выраженный остеопороз
- Острые и подострые воспалительные и инфекционные заболевания головного и спинного мозга и его оболочек
- Свежие травматические повреждения костей и суставов, позвоночника и черепа, внутренних органов
- Выраженная внутричерепная гипертензия (стадия декомпенсации)
- Острые психические расстройства
Остеопатия, что это такое?

Остеопатия, что это такое? — это современный безлекарственный, нетравматический метод диагностики и лечения нарушения подвижности органов и тканей. Этот раздел медицины долгое время считался альтернативой классическим методам лечения заболеваний, но доказав свою эффективность занял достойное место среди инновационных методов лечения. Остеопатия рассматривает болезнь в качестве последствия нарушений подвижности в опорно-двигательном аппарате, висцеральных органах или краниосакральной системе. Ограничение подвижности в остеопатии называют рестрикциями или соматическими дисфункциями. Их причинами могут быть следующие факторы:
- физические (различные травмы),
- психосоматические,
- химические (интоксикация, неправильный прием медикаментов, неправильное питание).
Остеопатия: что это такое, что лечит, преимущества
- остеопатическому лечению поддаются не только болезни суставов, нервной системы и позвоночника, но и хронические патологии висцеральной системы;
- высочайшая точность остеопатической диагностики, которая основывается на определении смещений напряжений мышц, костей, нарушения ритма движений висцеральных органов, натяжений сухожилий и фасциальных оболочек;
- врачи преимущественно используют мягкие и безопасные методы воздействия, что позволяет назначать такое лечение широкому кругу пациентов;
- опытный остеопат сможет установить первопричину заболевания, что позволит подобрать наиболее эффективную схему его лечения;
- остеопатическое лечение в целом благоприятно воздействует на весь организм;
- результат лечения можно будет почувствовать уже после первой процедуры;
- в остеопатии разработан огромный спектр методик, что позволяет подобрать индивидуальную схему лечения.
Остеопатия: отличия от других методов ручного воздействия
Остеопатию не стоит путать с другими методами ручного воздействия вроде мануальной терапии, массажа, костоправства и других. Что касается костоправства, то под ним подразумевают народную методику выправления костей. Осуществляется она обычно людьми без соответствующего медицинского образования, представления которых об анатомии человека весьма условные, а методы — небезопасные и травматичные.
Мануальная терапия использует очень много методик, схожих с остеопатическими приемами. Основное различие между этими разделами медицины в том, что мануальная терапия уделяет больше внимания суставам и позвоночнику, игнорирует работу с внутренними органами. Мануальное лечение обычно направлено на устранение проявлений болезни, а не на установление и устранение причины заболевания, поэтому оно дает временный эффект. К тому же, мануальная терапия обычно весьма болезненная и травматичная.
Принципы остеопатии, что лечит
Организм — это единая система. В остеопатии человека рассматривают в контексте единства трех систем: мышечно-скелетной (конечности, позвоночник, мышцы, связки, фасции, суставы), нейровегетативной (центральная и периферическая нервные системы, гормоны, внутренние железы) и нейропсихической (рефлексы и реакции организма на психические и социальные раздражители, а также эмоциональные стрессы). Малейшее нарушение работы одной системы влечет за собою сбой в остальных. В связи с этим в остеопатии болезнь рассматривается в качестве поражения всего организма, а не одного или нескольких органов.
Структура может управлять функцией и наоборот. Это правило в остеопатии трактуют следующим образом: если в организме человека не нарушено взаиморасположение тканей тела, нет смещения органов или позвонков, то он будет полноценно функционировать. Любые изменения вроде нарушения кровообращения или ограничений движения приводят к болезни. Своевременное и адекватное остеопатическое лечение позволит восстановить нормальную структуру органов и тканей.
Жизнь — это движение. Правильное функционирование тканей, клеток и органов человека возможно только в случае свободного движения крови и лимфы. Нарушение подвижности ведет к проблемам с поступлением кислорода и питательных веществ к тканям. Поэтому основной задачей остеопатии считается восстановление подвижности органов и тканей организма.
Остеопатия: что это такое, показания и противопоказания
Остеопатическое лечение может быть эффективно в устранении огромного количества заболеваний. Такое лечение показано при наличии болей в спине и суставах разной этиологии: невралгии, радикулита, остеохондроза, проблем с шейным позвоночником, грыжи. Остеопатия также показана при нарушениях осанки, травмах позвоночника, черепно-мозговых травмах, гипертонии, эпилепсии, головной боли, головокружениях, болезнях дыхательной системы, родовых травмах, последствиях оперативных вмешательств, частых ЛОР-заболеваниях. Свою эффективность остеопатическое лечение показало и при подготовке к родам (устранении болей в спине и ногах).
Существует ряд противопоказаний, при которых остеопатическое лечение не рекомендуется. К ним относятся кровотечения, острые психические расстройства, туберкулез, болезни крови, травмы позвоночника и черепно-мозговые травмы (в особенности, в остром периоде), нарушения кровообращения в мозгу и спинальные инсульты. Выделяют также ряд относительных противопоказаний, при которых остеопатическая терапия может быть возможной: острая почечная недостаточность, сахарный диабет, желчнокаменная и мочекаменная болезни.
Диагностика в остеопатии
Остеопатический сеанс начинается с диагностики пациента, которая предусматривает сбор жалоб и истории заболевания, ознакомление с данными инструментальных исследований (рентген, МРТ мозга) и лабораторных анализов. Также врач выполняет остеопатический осмотр. Исходя из полученных данных можно сделать вывод относительно причины, повлекшей за собою заболевание, наиболее значимого функционального нарушения, общего уровня реактивности организма и его возможностей к самовосстановлению.
Общий остеопатический осмотр предусматривает тщательный осмотр больного в положении стоя, сидя и лежа. Дополнительно также проводится пальпация мышечного тонуса, глобальные активные тесты (флексия, экстензия, латерофлексия), остеопатическое прослушивание, тест трех объемов (нижнеабдоминальный, поддиафрагмальный, торакальный), тест шейного отдела позвоночника в трансляции, оценка мобильности висцеральных масс, дыхательного импульса и сердечного импульса.
Что остеопатия может лечить?
Основываясь на жалобах пациента, анамнезе заболевания, результатах соматического и остеопатического осмотра и других данных диагностики врач составляет индивидуальную схему лечения пациента. В остеопатии принято выделять три направления, которые специализируются на лечении разных заболеваний:
- структуральная остеопатия рассматривает проблемы опорно-двигательного аппарата,
- висцеральная направлена на лечение нарушений внутренних органов,
- кранио-сакральная решает проблемы соотношения костных структур черепа, позвоночника и таза, нормализует функционирование центральной и вегетативной нервной системы.
Зависимо от специфики заболевания остеопат использует в своей работе следующие техники:
- Мобилизационные и артикуляционные техники. Во время их проведения врач совершает ритмичные движения в зоне физиологической подвижности суставов. С помощью этих техник удается добиться расслабления околосуставных мышц, раскрыть суставную капсулу, устранить натяжение, поставить сустав в нормальное положение.
- Мышечно-энергетические техники. Они предусматривают попеременное сочетание напряжения и расслабления мышц, окружающих блокированный сустав. Таким образом врач воздействует на внутреннюю и сигментарную системы мышечной регуляции, благодаря чему достигается их расслабление. Также через сухожильные натяжения удается подтянуть суставы в нормальное положение.
- Общие остеопатические приемы. Остеопат выполняет круговые движения в периферических суставах тела, которые способствуют расслаблению околосуставных поперечных фасциальных прикреплений. К остеопатическим также относятся техники тракции, вибрационного воздействия, растяжения.
- Мышечно-фасциальные техники. При выполнении этих приемов остеопаты убирают натяжение тканей, возвращают органам подвижность и тонус, приводят в норму анатомические взаимоотношения в суставах. Когда остеопат выполняет мышечно-фасциальные техники, никаких выраженных движений и щелчков не случается. Однако внутри организма происходит масса положительных эффектов — по мере расслабления организма проходит сильная боль, а движения постепенно становятся неограниченными и легкими. Постепенно под руками у врача появляется тепло, поскольку восстанавливается тканевой кровоток. После проведения процедуры активизируется работа желудка, желчного пузыря, кишечника.
{SOURCE}
Остеопатическое лечение: особенности, виды остеопатии
Остеопатия как метод лечения
Остеопатия — современный метод диагностики и лечения, используемый для выявления патобиомеханических нарушений, заключающийся в ручном воздействии на структуры черепа, позвоночника, рёбер, таза, крестца, суставы, мышечно-связочно-фасциальный аппарат, внутренние органы, проводимый врачом-специалистом с целью устранения функциональных блоков в данных структурах и восстановления подвижности между ними. Остеопатия — философия, наука, искусство сохранения здоровья. Остеопатия относится к натуральным, немедикаментозным методам лечения, таким как аюрведа, йогатерапия, гомеопатия. В переводе с греческого «остео» означает кость, а «патия» от англ. «path» — путь, т. е. путь по костям. Это замечательное словосочетание демонстрирует широкий взгляд на человеческий организм и рассматривает его как часть природы, и обращается к жизненным силам природы самого организма, которые способны восстановить здоровье в случае каких-либо нарушений. Благодаря высокой чувствительности рук, знаниям анатомии, физиологии врач-остеопат «видит» руками. Остеопатические методы диагностики с высокой точностью позволяют установить первопричину заболевания и устранить её. Во многих случаях диагностические и лечебные возможности остеопатии являются уникальными и приоритетными.
Концепция остеопатии
Человеческий организм рассматривается в виде трёхмерного единства мышечно-скелетно-фасциальной, нейровегетативной и нейропсихической систем, которое постоянно приспосабливается к изменяющимся условиям внешней среды. Если произошло нарушение в одном из этих трёх измерений организма, это повлечёт изменения и в других системах, что приведёт к возникновению остеопатического поражения. Остеопатическое поражение — наличие одной или нескольких различных дисфункций (мышечно-скелетных, нейровегетативных, психических, висцеральных, циркуляторных).
Одним из ключевых принципов является положение: «Жизнь — это движение», и для нормального функционирования клеток, тканей, органов и всего организма в целом обязательным условием является свободное движение крови, лимфы, цереброспинальной и межтканевой жидкости. Сохранение этих принципов обеспечивает способность организма к самоисцелению. Существует 3 направления в остеопатии: краниосакральная, структуральная, висцеральная остеопатия.
Краниосакральная система в остеопатии
К краниосакральной системе (от лат. cranium — череп, sacrum — крестец) относятся череп, крестец, твёрдая мозговая оболочка, головной и спинной мозг, нервы, ликвор. Существующая периодическая подвижность головного и спинного мозга с ритмом 10–14 пульсаций в 1 мин допустима только при наличии микро-подвижности в суставах и швах черепа. Важная роль отводится крестцу, т. к. он взаимодействует с затылочной костью посредством твёрдой мозговой оболочки. Любое блокирование (травма, инфекция) в суставах и швах черепа, крестца отражается на функциональном состоянии головного мозга. Во время лечения пациент лежит на спине, а врач сидит у головного конца кушетки и бережно устраняет имеющиеся дисфункции шейного отдела позвоночника и блокированные швы черепа, тем самым восстанавливая кровообращение и ликвородинамику головного и спинного мозга.
Структуральная остеопатия изучает работу мышечно-скелетной системы. Подвывихи позвонков, смещения костей в суставах, напряжения мышц приводят к местным тканевым нарушениям в виде отёка тканей, возникновения болевых ощущений от раздражения нервных окончаний.
Висцеральная остеопатия
Висцеральная остеопатия изучает работу внутренних органов. У каждого органа имеется собственная подвижность с определённым ритмом, она не зависит от дыхательных движений. Каждый орган (сердце, лёгкие, желудок, кишечник, печень, почки, органы таза), благодаря связкам, фасциям имеют скольжение друг относительно друга. Нарушение этого скольжения ведёт к нарушению подвижности органов и нарушению их функции. Травмы и заболевания позвоночника также отражаются на работе внутренних органов. Остеопатические техники восстанавливают внутреннюю подвижность органа, в результате чего улучшается кровообращение, лимфообращение, энергетическое состояние органов и систем организма.
Остеопатические техники безопасны: к тканям применяется мягкое, бережное отношение.
Показания к остеопатическому лечению
- Последствия родовых и черепно-мозговых травм у детей и взрослых в виде гипертензионно-гидроцефального синдрома, синдрома вертебробазилярной недостаточности, задержки речевого и психомоторного развития, нарушения мышечного тонуса, логоневроза, синдрома дефицита внимания с гиперактивностью, вегетососудистой дистонии по гипер- и гипотоническому типу.
- Эпилептический синдром.
- Нейрогенный мочевой пузырь, энурез.
- Головные боли различной этиологии.
- Остеохондроз шейного отдела, грудного, поясничного отделов позвоночника с синдромами цервикалгии, торакалгии, люмбалгии, мышечно-тоническими, вегетативно-сосудистыми, нейродистрофическими синдромами; корешковые синдромы — дискогенное (вертеброгенное) поражение корешков на различных уровнях позвоночника.
- Травматические и компрессионно-ишемические мононевропатии отдельных нервов — на верхних и нижних конечностях.
- Поражения черепных нервов (невралгия тройничного, лицевого нервов).
- Межрёберная невралгия.
- Нарушения осанки и сколиозы.
- Артрозы и артриты.
- Заболевания внутренних органов: сердца — некоторые виды аритмий, боли за грудиной, удушье; бронхо-лёгочной системы — бронхиальная астма, пневмонии, бронхиты; желудочно-кишечного тракта — хронический гастрит, хронический колит, метеоризм, грыжи пищеводного отверстия диафрагмы; печень и жёлчный пузырь — транзиторные функциональные нарушения желчевыводящих путей, опущения печени; почки и мочевой пузырь — нефроптоз, хронический пиелонефрит, хронический цистит.
- Нарушения функции органов малого таза — хронический аднексит, нарушения менструального цикла, хронический простатит.
- Нарушения функции зрения: близорукость, стробизмы.
- Заболевания ЛОР-органов: хронические синуситы, хронический тонзиллит, хронический отит.
- Ортодонтические нарушения.
- Сопровождение беременных, подготовка к родам, наблюдение матери и ребёнка в послеродовый период.
Противопоказания к применению остеопатии
Абсолютные:
1. Злокачественные новообразования любой локализации.
2. Острые инфекционные заболевания, в т. ч. остеомиелит, туберкулёзный спондилит.
3. Острые травмы черепа, позвоночника, таза, конечностей.
4. Острые нарушения мозгового и спинно-мозгового кровообращения (инсульты).
5. Тромбоз и окклюзия позвоночной артерии.
6. Стадия стабильной субкомпенсации и декомпенсации посттравматической внутричерепной гипертензии, а также прогрессирующий тип течения внутричерепной гипертензии.
7. Острые и подострые воспалительные заболевания головного и спинного мозга и его оболочек (миелит, менингит и т. п.).
Относительные:
1. Наличие признаков нарушения психики.
2. Негативное отношение пациента к методике лечения.
3. Прогрессирующее нарастание симптомов выпадения функции спинномозговых корешков спондилогенной природы.
Остеопатия — что это такое, висцеральная, краниальная, биодинамическая для омоложения, здоровья детей, при беременности
В России массовый интерес к остеопатии появился лишь в последние 15 лет. Поэтому, что это такое и что она лечит, знают ещё не все.
Содержание записи:
Что такое остеопатия?
Буквально «остеопатия» переводится как «кость» и «болезнь», но сами остеопаты определяют остеопатию как науку, философию и искусство управления здоровьем. Основным инструментом остеопата являются руки, а всё остальное — это знания, умения, способность к анализу.
Остеопатия — что это такое, что лечит можно точнее понять, если перевести это слово как «патология структур». Специалист остеопат занимается всем организмом, не только костями.

Есть:
- структуральная остеопатия, она занимается костно-мышечным скелетом;
- краниальная — черепом;
- висцеральная — внутренними органами.
Такое разделение условно, в остеопатии нет узкой специализации.
Остеопатия — одна из разновидностей манипуляционных техник. В сравнении с хиропрактикой и мануальной терапией, остеопатия — более мягкий и универсальный способ решения проблем здоровья. Остеопат воздействует не только на тело человека, но и на его душу и восстанавливает ряд функций органов.
История остеопатии началась в конце 19 века. Её основателем является американский врач Стил. Он считал, что организм человека — саморегулирующаяся система. В случае возникновения заболевания организм способен к самоизлечению, если ему помочь. Принципы официальной медицины врач отрицал. Официальная же медицина отрицала новое учение.
Сейчас остеопатия завоёвывает доверие пациентов, и сама стала частью официальной медицины. И хотя недоверие к ней со стороны традиционной медицины всё ещё остаётся, позиции она постепенно отвоёвывает. Многие остеопаты в диагностике и лечении используют все средства: и медицины в традиционном её понимании, и остеопатические. Это повышает общую эффективность лечения.
Что лечит врач-остеопат?
Врач-остеопат считает, что организм — целостная система и лечит всё тело. Лечение проводится методом пальпации. Определяет работу движение мышц, жидкостей, фасции.

Человек приходит к врачу с жалобой на боль в суставе, не подозревая, что боль эта вызвана когда-то увеличившейся печенью из-за съеденного куска жирного мяса. Печень справилась с повышенной нагрузкой, но временно увеличилась в размерах. Из-за этого были сдавлены находящиеся рядом почки, те подействовали на сосуды. И так цепочка дошла до сустава.
Трудные роды, когда новорождённый ребёнок с трудом покидает утробу матери, могут стать причиной заболеваний во взрослом возрасте. Излишнее давление на ткани при прохождении родовых путей формирует те же «перекосы», приводящие к патологиям в организме.
Остеопатия не лечит, утверждают специалисты в этой области. Что такое болезнь какой-либо части тела и что это значит для всего организма, они понимают не так как традиционные врачи. При нарушении функций какого-то органа всю систему нужно приводить к нормальному функционированию. Остеопат выправляет «перекосы». Этой помощи организму бывает достаточно для самоизлечения.
Благодаря определённым методикам, врачу-остеопату удаётся создать у пациента иллюзию того, что руки его проходят через кожу и фасцию и ложатся на мышцы. Пациент ощущает, что врач раздвигает мышцы. Благодаря остеопатическим методикам можно достигнуть того эффекта, которого обычный врач достигает с большим трудом или вовсе не достигает.
Стрессы или травмы приводят к зажимам мышц. Мышцы тянут и перекашивают скелет, пережимают сосуды, давят на нервные окончания. В результате появляется множество связанных друг с другом болезней, которые и устраняет остеопат с помощью своих методик.

Если человек ещё не дошёл до грани, из-за которой вытащить его почти невозможно, он борется. И борется его организм. Остеопатия протягивает руку помощи.
Виды остеопатии
Остеопатия (что это такое, что лечит структуральная, висцеральная, краниальная остеопатия сможет подробно рассказать любой квалифицированный врач-остеопат) бывает 3 видов. Чёткие границы между ее разновидностями отсутствуют, и в своей практике один и тот же специалист зачастую использует резные методы.
Структуральная остеопатия
Структуральная остеопатия выявляет и лечит заболевания позвоночника, суставов, мышц и связок. При диагностике и лечении врач работает со всеми системами, уделяя основное внимание опорно-двигательному аппарату и связанному с ним мышечно-связочному.
Остеопат проводит специальные тесты, выявляющие проблемы исследуемых структур. Обнаруживаются спазмы и застойные процессы, которые остеопатом устраняются.
Применение приемов структуральной остеопатии восстанавливает:
- подвижность суставов;
- эластичность связок;
- кровоснабжение структур.
Структуральная остеопатия мягко воздействует на ткани. Поэтому к применению её приёмов мало противопоказаний, а побочные эффекты практически не появляются.
Этот вид остеопатии эффективен при:
- артрозах;
- артритах;
- остеохондрозе;
- сколиозах;
- невритах;
- радикулите;
- после травм.
Висцеральная остеопатия
В латинском языке visceralis означает «внутренностный, мясной». Висцеральная остеопатия лечит внутренние органы. Они обладают подвижностью, степень которой может измениться из-за каких-то неполадок в этих или соседних органах и тканях. Воспаления, отёки, растяжения связок могут увеличить или уменьшить подвижность.
Снаружи органы обволакиваются фасцией — оболочкой, регулирующей подвижность и участвующей в их жизнеобеспечении через сеть кровеносных сосудов и нервные волокна. Врач-остеопат воздействует на внутренние органы через фасцию, чем достигается лечебное воздействие. Висцеральная остеопатия нормализует обмен веществ, активизирует работу иммунной системы и саморегуляцию организма.
Этот вид остеопатии применяют для лечения:
- органов пищеварения;
- дыхательных органов;
- сердца и сосудов;
- органов моче-половой системы;
- репродуктивной системы;
- эндокринных нарушений;

- гинекологических и урологических болезней.
Краниальная остеопатия
Этот вид остеопатии воздействует на череп, крестец, позвоночник между черепом и крестцом, мозг, спинномозговую жидкость—ликвор. Череп не является монолитным, а состоит из отдельных костей, способных к движению. Каждая кость движется по собственной траектории и в едином для всех костей ритме, который называется краниосакральным.
Краниальная остеопатия считает, что этот ритм задаёт всему телу мозг, у которого есть дыхательный механизм.
Если какая-то из костей блокируется, то это отражается на соседних костях: в них может развиться какая-либо патология. Человек начинает обращаться к врачам специальности, занимающейся лечением той части организма, где проявилась патология.
Но врач-остеопат воспользуется методикой краниальной остеопатии и попытается найти и разблокировать сбившуюся с ритма кость. В этом ему поможет ликвор (спинномозговая жидкость), его пульсации, отражающие краниосакральный ритм и его нарушения.
Ликвор омывает мозг и выполняет несколько важных функций. Он предохраняет мозг от повреждений, поддерживает постоянство и равновесие процессов в мозге, обмен веществ между кровью и мозгом. По свойствам ликвор напоминает плазму крови.
Краниосакральная остеопатия
Однако есть ещё и краниосакральная остеопатия. Что это такое, что лечит она, можно понять, лишь обратившись к истории её создания. Её появление и становление связано прежде всего с именем американского остеопата Джона Апледжера, ученика и последователя Вильяма Сатерленда, основателя остеопатии краниальной.
Краниальная остеопатия работает с костями черепа. Однако часть остеопатов, практикующих краниальную остеопатию, сделали выводы о главной роли твёрдой мозговой оболочки, а не костей в краниосакральном дыхательном механизме. Так краниальная остеопатия породила новый вид остеопатии — краниосакральную.
Сами остеопаты в основном считают два этих вида остеопатии разделёнными достаточно условно.
Тем более что из краниосакральной несколько позже появилась биодинамическая краниосакральная остеопатия, а в целом остеопатия продолжает энергично развиваться, рождая новые течения и виды. Однако есть одна тонкость. Краниосакральную остеопатию чаще называют терапией и делают акцент на её практическом применении.
Считается, что эффективность такой терапии недостаточно научно обоснована. Во многих странах, включая Россию, этот вид остеопатии не признан официальной медициной и частью таковой не считается. Как оздоровительная, безвредная методика краниосакральная терапия разрешена, её могут практиковать и медики и люди без медицинского образования.
Краниальная (краниосакральная) остеопатия (терапия) помогает при заболеваниях нервной системы, слуха, зрения. Она эффективна для лечения последствий черепно-мозговых травм, инсульта. Помогает роженицам: до, во время и после родов.
Плюсы и минусы метода
Остеопатия (что это такое, что лечит, её достоинства и недостатки обсуждают сторонники и противники методики) имеет много плюсов:
- Ранняя диагностика заболевания. Большинство заболеваний лечатся намного лучше на ранних стадиях. Кроме того ранняя диагностика спасает немало жизней.
- Безболезненность метода. Преимущественно применяются «мягкие» методики: лёгкие нажатия и прикосновения рук врача.
- Безопасность и безвредность. Если остеопат владеет методиками и проводит сеанс лечения грамотно, навредить невозможно. Метод не инвазивен. Не применяются ни хирургические инструменты, ни фармакологические средства.

А вот минус, пожалуй, один: недостаточность доказательной базы. Это одна из главных причин того, что краниосакральная терапия, самая популярная среди пациентов и чаще других используемая остеопатами, не была «принята» в медицину.
Даже «первичный дыхательный механизм» скептически воспринимается последователями традиционной медицины, что уж говорить о некоторых понятиях краниосакральной биодинамики.
Мануальная терапия и остеопатия: разница
Оба врача — и мануальный терапевт, и остеопат лечат руками. Мануальный терапевт обычно занимается болезнями опорно-двигательного аппарата. В мануальной терапии используется локальный приём в отношении той структуры, которая заняла неправильную позицию. Техника применяется к тому месту, где болит, есть нарушение.
Остеопат при боли в пятке будет искать источник проблемы в другой части тела. Остеопат изучает соматические дисфункции тканей и органов, которые могут находиться далеко от больного места.

80% тела человека — соединительная ткань, фасция. Восстанавливая правильное положение этой ткани, остеопат возвращает организм к здоровому функционированию. Нормализация свободы движения жидкостей, нервного импульса и подвижности есть основная задача остеопата. Многие путают мануальную терапию и остеопатию.
Противопоказания к остеопатическому лечению
У остеопатов тот же главный принцип, что и у всей медицины: не навреди. Противопоказания к остеопатическому лечению есть. Есть абсолютные и относительные противопоказания. Когда будущие врачи-остеопаты проходят обучение, преподаватели чётко разъясняют им все случаи, где не должна присутствовать остеопатия.
Абсолютные противопоказания:
- Острые травмы черепа. В зависимости от тяжести травмы существует период, когда нельзя применять остеопатию. При не очень серьёзной травме, например, при сотрясении мозга это 10 дней. При более тяжёлых травмах — срок больше.
- Выраженный остеопороз.

- Хронические инфекционные заболевания в фазе обострения.
- Период после хирургических вмешательств на черепе и позвоночнике.
- Менингит, миелит.
- Тромбозы, инсульты. Остеопатическое лечение можно начать не ранее, чем через полгода.
- Психиатрические отклонения.
- Злокачественные новообразования.
Относительные противопоказания:
- В остром периоде некоторых заболеваний. Остеопаты считают, что при должном уровне квалификации врача остеопатическую помощь эффективнее оказать именно в остром периоде. Но врачи-аллопаты часто перестраховывают своих пациентов.
- Ишемическая болезнь, аритмии. Важна причина заболевания.
- Беременность. Лишь позиция традиционной медицины ограничивает вмешательство остеопатии. Остеопаты считают беременность абсолютным показанием.
- Болевой синдром в шейном отделе. Работа с шейным отделом считается очень сложной, она под силу не каждому врачу-остеопату.
- Заболевания внутренних органов в стадии декомпенсации. Остеопат может лишь облегчить состояние пациента, но не повернуть процесс вспять.
Подготовка к лечению
Остеопатия (что это такое, что лечит — это ещё не все вопросы у пациентов) не помогает, если с ее помощью осуществляется лечение неправильного диагноза.
На первичный приём к остеопату лучше взять результаты обследований:
- рентгеновские снимки;
- протоколы ЭКГ, МРТ, КТ;

- ответы биохимических анализов.
Диагностику врач будет делать руками, но дополнительная аппаратная диагностика не помешает. При осмотре пациента попросят раздеться. Поэтому надо подумать о подходящем белье. На первичном приёме нужно рассказать о своих проблемах: что и как болит. Не стоит называть диагнозы, лучше рассказать, как появилась боль или какое-то нарушение в организме.
Диагностика у врача остеопата
Диагностика также осуществляется во время первого визита больного. Используя специальные тесты, врач проверяет натяжения и смещения тканей и органов в организме. Пациента осматривают визуально и методом пальпации в положении стоя и лёжа.
Во время диагностики врач стремиться определить основную дисфункцию. Если какой-то орган изменяет свою обычную функциональность, то он скоро восстановит нормальную работу. Но орган, находящийся рядом, тоже ощутит изменения. В результате по всему организму цепочкой пройдёт серия таких изменений. Орган, попавший в эту цепочку, может сбиться с нормального ритма работы.

Остеопатия (что это такое, что лечит, как работает сложно понять недостаточно подготовленному пациенту) отличается от классических методик лечения. Врачи-остеопаты считают, что лечить необходимо всё тело, а не его часть. В их медицинской практике строго разделить диагностику и лечение невозможно. Некоторые приёмы остеопатии позволяют улучшить состояние больного уже во время диагностики.
Этапы лечения, описание процесса
Череп, крестец, ноги, область таза, дыхательная диафрагма — обязательные зоны, на которые воздействует остеопат во время всех сеансов. Эти зоны оказывают влияние на весь организм.
Во время пальпации врач может задавать вопросы пациенту, но основную информацию он получает непосредственно от тела, реагирующего на его прикосновения. Зная о связях между различными участками тела, остеопат воздействует на зоны, находящиеся далеко от эпицентра боли.
Если пациент во время первичного осмотра жаловался на боль в спине, а врач определил асимметрию тела, то после прохождения сеансов могут исчезнуть обе проблемы.
При осмотре пациента, который жалуется на боль в позвоночнике, врач находит, что у больного одно плечо выше другого, одно колено также выше, в одной стороне спины мышцы напряжены сильнее, чем в другой.
Исправление этих нарушений одними только нажатиями рук во время сеансов обычно приводит к исчезновению всех проблем вместе с болевым синдромом. Причём зоны, с которыми работает врач-остеопат, могут быть совсем другие. Например, в вышеописанной ситуации остеопат может работать со стопами ног, головой, шейным отделом.
Сеанс может проходить 30 мин., а может и более часа: это зависит от сложности конкретного случая. Обычно сеансы проводят не чаще раза в неделю, поскольку нужно время, чтобы организм перестроился после каждой процедуры. На курс лечения может потребоваться от 4-5 сеансов до 10. Детям обычно нужно меньше процедур, потому что их организм гибче и податливее.
Прямые техники остеопатии
Если в некоторой точке есть дисфункция, то она формирует натяжение всех мягких тканей её окружающих. Смещение в области нарушений вызывает смещение мышц и фасций. Точка дисфункции становится точкой патологической фиксации.
Чтобы «развязать» патологически натянутый узел, остеопат кладёт руку на одну из осей смещения и двигает её по этой оси от точки натяжения, слегка направляя смещённый орган к правильному положению. Мягкие ткани, окружающие орган, сопротивляются, но в какой-то момент их энергетический ресурс истощается, и они расслабляются. В это время остеопат ставит патологически смещённый орган наместо.
Непрямые техники остеопатии
Остеопат кладёт руку на ось смещения и двигает её по этой оси к точке натяжения, постепенно его увеличивая. В момент максимального натяжения спазм тканей, находящихся в центре, усиливается также максимально.
В течение 30-60 секунд продолжается спазм мышцы, после чего она, растратив энергетический ресурс, расслабляется. Остеопат ставит орган на место, либо это делает сам организм через механизм самовосстановления.
Остеопатия при грыже позвоночника
Грыжи, что находятся в районе поясницы, болей могут и не вызывать. Их удаление, тем более хирургическим путём, не только опасно, но и часто необоснованно. Остеопаты предлагают свои методы избавления от грыжи позвоночника.
Остеопат не убирает грыжу. Он изменяет статическое напряжение на неё. Уменьшив нагрузку на позвоночник, он улучшает кровообращение тканей. В результате протрузия (размягчённая грыжа) выталкивается здоровыми тканями, постепенно обезвоживается. «Высушенная» протрузия очень малых размеров уже не представляет опасности для позвоночника и организма в целом.
Остеопатия при беременности
Остеопатия помогает беременным женщинам подготовить своё тело к родам.
Показания к остеопатии у беременных:
- Плохой сон, нарушения в деятельности нервной системы.
- Боли в спине, в пояснице, крестце, в шейном отделе позвоночника.
- Во время роста матки перераспределяются нагрузки, из-за которых и могут появиться боли в разных частях позвоночника.
- Нарушение пищеварения.
- Нарушения кровообращения в малом тазу, плацентарные нарушения.
- Подготовка костей таза к родам.
Во время родов ребёнок идёт по родовым путям, которые должны расшириться. Если мышцы таза слишком напряжены или были травмы копчика, то ребёнок будет проходить затруднительно через родовые пути. Проблемы с тазовыми костями могут привести к кесареву сечению, необходимости принятия обезболивающих препаратов, что негативно сказывается на будущем ребёнке.
После родов остеопат также может помочь женщине, «вернув на место» смещенные органы.
Остеопатия для здоровья детей
Новорождённые и дети до 2 лет часто нуждаются в помощи остеопатии. Это тот возраст, когда многие кости ребёнка ещё не сформировались и наилучшим образом поддаются коррекции.

Состояние новорождённого ребёнка зависит от исходного физиологического функционального состояния матери, от того, как проходили роды. Большие сложности есть у детей, появившихся на свет через кесарево сечение. Оно способно вызвать перинатальную травму.
Частые последствия таких травм:
- изменения функций сосания и глотания;
- закупорка носослёзного канала;
- судороги в руках и ногах;
- плохая подвижность шеи;
- мимическая асимметрия.
Эти осложнения обычно вызываются травмой основания черепа. Остеопат зачастую работает с черепом ребёнка. Тестируются также крестец, тазобедренные суставы. В большинстве случаев методика приводит к исчезновению проблем. В дальнейшем ребёнок сможет избежать многих заболеваний, задержки развития, ослабления когнитивных функций.
Если какие-то нарушения уже появились, в раннем возрасте они также преодолеваются успешно с помощью остеопатии. Для маленьких детей остеопатия абсолютно безопасна и безболезненна.
В возрасте от 2 до 6 лет организм ребёнка также хорошо поддаётся лечению остеопатическим методом. Серьёзные, считающиеся неизлечимыми болезни, такие как аутизм, ДЦП, псориаз, бронхиальная астма, поддаются коррекции методом остеопатии до 6-летнего возраста. Иногда они полностью излечиваются.
 Остеопатия в детском возрасте способна побороть бронхиальную астму.
Остеопатия в детском возрасте способна побороть бронхиальную астму.Детей и подростков любого возраста стоит показать остеопату. В период полового созревания организм перестраивается и велика опасность развития дисфункций внутренних систем.
Обучение остеопатии: как проводить лечение в домашних условиях
В домашних условиях можно приобщиться к оздоровлению остеопатическими методами. Многие остеопаты делятся своими знаниями и умениями, рассказывают и показывают, как выполнять специальные упражнения.
Известный российский остеопат Александр Евгеньевич Смирнов выпустил несколько роликов, в которых он рассказывает, как лечить себя и своих близких с помощью остеопатии. Он учит снимать головную боль, артроз, остеохондроз, варикоз, печень, желудок. Показывает способы избавления от морщин.
Есть также школы и центры остеопатии, где обучают основным приёмам остеопатии. Обучение там платное, вместо диплома выпускник без медицинского образования получает сертификат о прохождении курсов повышения квалификации.
Отзывы врачей и пациентов об эффективности методики
В разных странах люди относятся к остеопатии по-разному. США — родина остеопатии, и там остеопатом может стать только дипломированный врач. В России совсем недавно приняли такие же правила в отношении этой специальности. В европейских странах остеопатия занимает в основном половинчатое положение: там есть и остеопаты с высшим медицинским образованием и без него.
Почти 15% жителей России пользовались хотя бы раз услугами этих специалистов. Чаще это люди с проблемами позвоночника и беременные женщины.
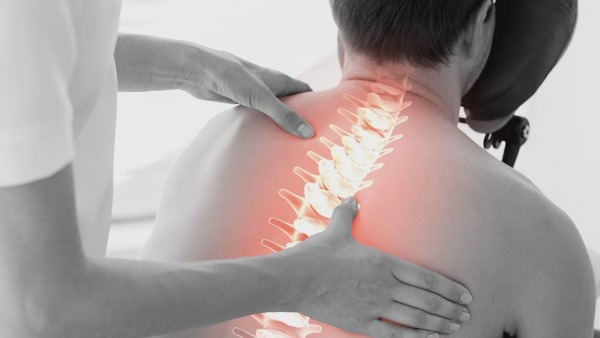
Единодушия среди людей с болезнями опорно-двигательного аппарата нет: часть довольна результатами, другая—разочарована. Многие считают остеопатов мануальными терапевтами. О действенности остеопатического лечения женщины узнают не только от своих подруг, уже воспользовавшихся услугами остеопатов.
Последнее время всё чаще гинекологи и терапевты направляют беременных пациенток к остеопату. Мнение врачей и учёных об остеопатии во всём мире остаётся достаточно скептическим. Даже в США лишь сами остеопаты в журналах приводят свидетельства высокой эффективности лечения.
Остальные медики по-прежнему указывают на слабую доказательную базу и научную необоснованность основных концепций методики. Критически настроены в отношении этой разновидности альтернативной медицины российские врачи и деятели науки.
Несмотря на признание Российского Минздрава, одобрение ортодоксальных медиков остеопатия не получила. Если она когда-то не появится в обычных поликлиниках, многие люди так и не узнают, что это такое, что она лечит.
Автор статьи: Павел Смирнов
Оформление статьи: Лозинский Олег
Видео о остеопатии
Остеопатия — мнение мануального терапевта:
что это такое, показания, противопоказания
Термин «остеопатия» был предложен во второй половине 19 века. американским ученым Эндрю Тейлором Стиллом, который сформулировал основные принципы остеопатии и разработал комплекс специальных ручных приемов диагностики и лечения целого ряда заболеваний. Стилл создал первую в мире остеопатическую школу (в США) и выдвинул постулат, который стал главной концепцией остеопатии: «Структура управляет функцией, функция определяет структуру», то есть организм — единое целое и необходим комплексный подход к лечению. История остеопатии в России насчитывает немногим более 20 лет. Осенью 2003 года это направление медицины было официально утверждено Минздравом РФ.
Отличие остеопатии от мануальной терапии. Одним из наиболее значимых заблуждений, касающихся остеопатии, является отождествление ее с мануальной терапией. Однако это в корне неверно. Остеопат и мануальный терапевт по-разному подходят к лечению заболеваний.
Основной причиной возникновения многих болезней мануальный терапевт считает проблемы с позвоночником: ограничение подвижности позвонков, их неправильное взаиморасположение или формирование неправильных изгибов. Этот подход во многом оправдан, однако несколько узок.
Остеопаты рассматривают организм человека как сложную систему, все элементы которой тесно связаны. Как подтверждает практика, не менее семидесяти процентов возникающих в теле человека проблем (в том числе и в позвоночнике), обусловлены неправильной работой внутренних органов: ограничением подвижности или нарушениями в связках, патологиями обменных процессов.
Остеопатия придает немалое значение корректному функционированию всех составляющих нервной системы, прежде всего — головного и спинного мозга и периферической нервной системы. Только при условии правильной работы нервной системы, возможно наладить не просто механику, но и регуляцию функционирования организма. Остеопатия эффективна не просто для устранения симптомов недуга, она позволяет достоверно определить причину болезни и ликвидировать ее. Столь серьезные результаты достигаются за счет глубоких познаний врача в анатомии и физиологии человека.
Принцип остеопатии. Остеопатия рассматривает человека в контексте трехмерного единства мышечно-скелетной, нервной и психической систем, которое постоянно приспосабливается к изменяющимся условиям внешней среды. Любое нарушение в одном из этих трех измерений будет приводить к изменениям в других измерениях, вызывая появление остеопатического поражения.
«Остеопатическое поражение» — термин, обозначающий наличие у больного суммы различных дисфункций: мышечно-скелетных, нейро-вегетативных, органных, сосудистых, психических. Болезнь рассматривается в остеопатии не как нарушение одного органа или системы, а как поражение всего организма.
Симптом в остеопатии — это лишь следствие, причину которого нужно искать, и она может скрываться совсем не там, где проявляется симптом (например, бывает так, что в проблемах с поясницей виновата челюсть). «Наступите кошке на хвост, и вы увидите, что она мяукнет с другой стороны» — это шутливое высказывние очень хорошо характеризует суть остеопатии.
Еще одно из основополагающих положений остеопатии состоит в том, что применяемое лечение должно быть направлено на мобилизацию внутренних ресурсов организма к самоизлечению.
Направления остеопатии
- структурная — решает проблемы опорнодвигательного аппарата
- висцеральная — занимается внутренними органами
- краниальная — регулирует соотношение костных структур черепа
Диагностика и лечение. Уже при первом знакомстве с пациентом опытный врач-остеопат обязательно обращает внимание на то, как посетитель идет и садится, как держит голову, какая у него осанка. Непременно интересуется данными анализов, УЗИ, томографии. Далее остеопат, как и любой другой врач, опрашивает и осматривает пациента, применяя при этом специальные остеопатические методы диагностики (руки остеопата способны уловить самые незаметные аномалии расположения костей и связок; кроме того, существуют специальные сигнальные точки, указывающие на место, где есть нарушения; напряжение той или иной группы мышц может говорить о нарушениях работы внутренних органов).
В процессе лечения остеопат применяет мягкие активные (структуральные) или пассивные (функциональные) техники. При активных техниках доктор снимает спазмы и ограничение подвижности, используя свои руки и позвоночник в качестве естественного рычага. При использовании пассивных техник действия остеопата настолько мягки и следуют естественным двигательным ритмам (например, дыхательному), что со стороны кажется: во время терапевтического сеанса ничего не происходит. Но это не так. Зачастую такие мягкие воздействия влияют на организм гораздо мощнее, чем грубые, принятые в мануальной терапии. В конце приема остеопат проводит тестирование, позволяющее сравнить состояние пациента до сеанса и после.
Сеанс остеопатического лечения длится от 40 минут до двух часов, причем и во время его, и по завершении пациент чувствует расслабление и релаксацию всего организма.
Показания и противопоказания
Показания к остеопатическому лечению у детей
Поскольку остеопатическое воздействие очень мягкое, значит, оно подходит как новорожденным, так и людям пожилого и старческого возраста. Среди всех методик мануального лечения — это самая эффективная методика без риска осложнений.
- последствия родовых травм и операций
- энурез
- косоглазие
- энцефалопатия
- судорожная готовность и эписиндром
- нарушения внимания и поведения
- задержка психомоторного, речевого и интеллектуального развития
- неврологические проблемы
- головные боли
- гипертензионно-гидроцефальный синдром
- ЛОР-заболевания
- дисфункции опорно-двигательного аппарата (кривошея, нарушение осанки, плоскостопие и др.)
- желудочно-кишечные заболевания и др.
Показания к остеопатическому лечению у взрослых
- последствия травм и операций
- головные боли различной этиологии, головокружения, внутричерепная гипертензия, нарушения мозгового кровообращения
- заболевания опорно-двигательного аппарата (радикулит, межреберные невралгии, боли в суставах и позвоночнике, остеохондроз)
- гинекологические заболевания (хроническое воспаление придатков, спаечный процесс в малом тазу, гормональные нарушения, половой инфантилизм, болезненные менструации, нарушения цикла, некоторые формы бесплодия)
- ЛОР-заболевания (бронхит, снуситы, риниты, снижение слуха, шум в ушах и др.)
- заболевания внутренних органов
- вегетососудистая дистония
- синдром хронической усталости
- импотенция и др.
Противопоказания к остеопатическому лечению
- некоторые органические и психические заболевания
- тяжелые инфекции
- опухоли
- тромбозы
Сам себе остеопат
Если болит голова или шея, то в первую очередь разомните мягкие ткани в районе затылочных бугров. В этом случае полезно контрастное обливание или просто обливание холодной водой мягких тканей затылочной области. Нельзя давить на виски и глазные яблоки. Полезно жестко провести обеими ладонями от бровей по лбу и по волосистой части головы до затылка, избегая давления на виски.
Когда при длительной работе за компьютером начинает болеть шея, положите руки на затылок, и, надавливая ими, потяните голову вниз и вперед, затем побудьте в таком, растянутом, состоянии 5-7 секунд. При этом напряжение в связках начинает спадать, их эластичность увеличивается, а боль уходит.
Отдает в лопатку болит сердце – возможные причины, диагностика, первая помощь, лечение и профилактика кардиологических, легочных и неврологических заболеваний
какие причины могут вызывать такие симптомы
Нарушения в работе сердца всегда вызывают чувство тревоги у больного. Это единственный орган, у которого повторяющиеся симптомы неизменно приводят пациента на прием. Действительно, когда боль в сердце отдает в лопатку с упорной периодичностью, нужно тревожиться за свое здоровье. Боли в сердце у многих больных вызывают панику, ведь в норме здоровый человек даже не чувствует работы своего “мотора”.
повторяющиеся симптомы неизменно приводят пациента на прием. Действительно, когда боль в сердце отдает в лопатку с упорной периодичностью, нужно тревожиться за свое здоровье. Боли в сердце у многих больных вызывают панику, ведь в норме здоровый человек даже не чувствует работы своего “мотора”.
Именно поэтому, когда боли в сердце становятся частыми, есть повод немедленно посетить кардиолога. Однако нужно отметить, что далеко не всегда боли в сердце носят кардиологический характер. В половине случаев, когда болит в груди и отдает в руки/плечи, причина в некардиологическойприроде.
Суть в том, что есть много заболеваний, которые проявляются схожей симптоматикой:
- болит в груди, жмет, колет;
- боль в сердце отдает в лопатку;
- озноб, лихорадка;
- затрудненность дыхания;
- ограниченность в движениях.
Поэтому когда болит в груди, важно своевременно диагностировать первоисточник. Даже в тех случаях, когда удалось благополучно купировать тревожное состояние, надлежит точно знать что это было. Патология любого вида никуда не исчезнет, она будет развиваться до очередного критического пика.
Когда возникает боль и что это значит

Прежде всего нужно понять, что определение “болит сердце” может быть субъективным. Иногда человек чувствует дискомфорт за грудиной, ему становится неуютно и он определяет свое состояние именно так, как болит сердце. Однако такие страдания не всегда одинаковые, у них разный характер и отличается интенсивность. Поэтому важно постараться определить какая именно боль в области сердца.
Иногда появление таких тревожных признаков может указывать на несколько возможных патологий:
- сердечные заболевания;
- болезни дыхательной системы, особенно легких;
- развитие остеохондроза.
В действительности часто бывает так, что остеохондроз успешно имитирует сердечную недостаточность. Это подражание настолько точное, что определить без помощи специалиста и отличить друг от друга, невозможно. Запущенный хондроз может спровоцировать и одышку, и нехватку воздуха. Это объясняется тем, что в позвоночнике все нервные окончания внутренних органов. Упрощая, процесс как нить кукловода в левую руку и дать : дергаешь одну веревку – дергается рука куклы, другу – нога. В организме таким “кукловодом” является позвоночник.
Так, если произошло защемление нервных волокон, отвечающих и связанных с легкими, то и признаки будут соответствующими.
А когда боль в сердце отдает в лопатку, это может указывать с одинаковой вероятностью на одно из двух:
- ишемическая болезнь сердца;
- межреберная невралгия.
Поэтому в рамках статьи мы постараемся тщательно разобрать варианты заболеваний и что это, когда боль в сердце отдает в руку или пальцы.
Кардиологические причины

Если боль отдает в руку и в плечо, то есть вероятность, что причина носит определенный кардиологический характер. Для облегчения усвоения информации, мы представим каждую болезнь кратко и тезисно.
Ишемическая болезнь
Ишемия стартует при поражении коронарных сосудов. Возникает сильный спазм из-за уменьшения просвета, кровь недостаточно поступает в сердечную мышцу. В результате питания для полноценного функционирования становится мало, орган начинает голодать.
Основные провокаторы:
- гипертония;
- сахарный диабет;
- развитие атеросклероза;
- переизбыток веса.
На старте заболевания муки небольшие, периодические. Увеличиваются, если принять слишком много пищи или дать какую-то нагрузку сразу после питания. Сопровождается стенокардией со склонностью к рецидивам. Боль отдает в левую руку, иногда и в плечо. Локальность за грудиной, купируетсябыстро: приемом Нитроглицерина за 5-15 секунд.
Неизбежное следствие нелеченной формы ишемии: инфаркт миокарда. Критическое состояние возникает на фоне того, что мышечная часть органа перестала снабжаться кровью или же кровь поступает незначительно. Одновременно с прекращением притока крови возникает отмирание, некроз тканей органа. Болезнь локальна и глобальна, пациент чувствует максимальную остроту. Отдает в левую руку, болью отзывается и левая лопатка.
Дополнительно к режущей интенсивности добавляется кашель и одышка, общее состояние близко к слабости. Нитроглицерин не меняет картину. Состояние криза, требует немедленной доставки в клинику.
Перикардит

Патология, при которой воспаляется оболочка сердца на фоне ревматического или инфекционного очага воздействия. Боль тупая, ноющая, если острая, то отдает в левую руку, может немного болеть лопатки и в руках расти онемение. Однако чаще локальность только в грудине, нет фона в иные части тела. Опасность дополнительная в том, что перикардит иногда становится серьезным последствием инфаркта.
Часто становится осложнением после перенесенного ОРВИ, простуды. Любая инфекция, вызванная болезнетворным микробом, может стать спусковым механизмом. Особенно часто проявляется у тех, кто переносит вирусные инфекции на ногах, минуя рекомендации о постельном режиме.
Пролапс клапана
Пролапс митрального клапана говорит о том, что клапан изменил свою форму и словно выгнулся. В норме здоровый и анатомически правильный, он раскрывает свои лепестки в систолу и напрочь закрывается в момент диастолы. При патологии этого не происходит. Ноющая боль, но не особо интенсивная. Больше выделяется учащенный сердечный ритм и страх того, что сердце “забывает” делать удар.
Каждый, кто имеет такую патологию, знает что это и как проявляется. Наблюдается ряд психоэмоциональных признаков из-за плохого питания главного мозга.
Аритмии

Аритмии различают по типам и разновидности. Это заболевание, связанное с нарушением частоты сердечных сокращений и периодами между ударами. По определению орган работает синхронно, без скачков и градаций. Клапана работают, перекачивая кровь, по кругу. Однако в какой-то момент один не успел закрыться, а другой уже открылся для работы. Рассинхрон в действиях сбивает ритмичность и периодичность. Боль в области сердца иногда возникает при тахаритмиях и отдает в левую область.
При сильной аритмии, когда ЧСС достигает 300 ударов и выше, может казаться, отдает в левую лопатку. Больной паникует, что делать нельзя, поскольку тогда ритм сбивается еще больше.
Некардиологические признаки
Когда слева болит сердце и отдает в руки с левой стороны, самое разумное исключить кардиологию. Однако чаще всего сделать это возможно только при помощи кардиографа. Не все знают, но на каждой “неотложке” есть портативный ЭКГ, который однозначно может определить причастность сердечной мышцы.
Но не всегда, если дискофорт с левой стороны, проблема кардиологическая. Иногда ответы почему болит под лопаткой с левой части груди, ответ дают другие причины.
Кардионевроз
Невзирая на наличие приставки “кардио” причины такого состояния психосоматическая и связана с нестабильной работой ЦНС. Важный момент в том, что сердце будет физиологически здорово, но пациент будет жаловаться, что “стреляет” под левую лопатку. Другой больной опишет свою жалобу как “замерзание” органа внутри, словно холодеет и на этом фоне боли, отдающие в лопатки.
Причина в серьезном нервном расстройстве, когда ЦНС перестает отдавать правильные импульсы.
Остеохондроз

Остеохондроз – “король” имитаций, способен спрятаться почти под любое расстройство или заболевание. Особенность является то, что проявленные признаки будут неоспоримо указывать на участие любого органа. А вот подозрения на участие самого позвоночника возникнут почти последними, особенно если больной не будет жаловаться на болезненность позвоночника.
Остеохондроз грудного или шейного отдела часто становится причиной того, что возникают боли, отдающие в левую лопатку. Так происходит из-за защемления нервных волокон позвонками. При развитии остеохондроза структурная ткань позвонков и дисков становится тонкой, диск словно сплющивается. Страдают позвонки, на которых со временем появляются остеофиты. Именно по этой причине станет достаточным неудачно сделать наклон или поворот корпуса, чтобы возникла межреберная невралгия.
Чаще всего невралгия возникает именно с левой стороны, где лопатка, по этой причине некоторые специалисты сначала хотят исключить защемления, которые отдают под лопатку. Выраженность может быть разной, в зависимости от количества поврежденных корешков. По сути, в этом причина вообще любой болезненности: нервные окончания. Если нерв не пострадал, человек не будет чувствовать неудобств.
Дискомфорт усиливается при движениях, особенно яростно страдание дает себя узнать при рефлекторных проявлениях. Так, попытка чихнуть или покашлять множит агрессию в несколько раз. Пациент не может сделать вдох полноценно, поскольку резкий болевой порог мешает этому. Есть порядка десяти состояний, которые спровоцированы защемлением позвоночника и могут быть причиной неудобства в области лопаток. Каждый из синдромов нуждается в диагностике и полном исследовании.
Легочные заболевания
Болезненность и дискомфорт в груди, отдающие в лопатку, могут быть связаны с заболеваниями легких. Часто боли, отдающие в левую лопатку или правую, усиливаются при кашле или вдохах, когда в анамнезе легочные поражения. Это может быть пневмония или любое иное инфекционное заболевание, когда отдает под лопатку. Так, при запущенной пневмонии и боль в области сердца, и общее недомогание, лопатка и то приносит дискомфорт.Пневмония также сопровождается высокой температурой, рвотой. Критические значения температуры, особенно если ее не сбивать, серьезно бьют по сердечной мышце. Отсюда может появиться отдача в левую руку. Иногда бывает и так, что при сильном бронхите или пневмонии человек сильно кашляет, особенно если кашель сухой. От постоянного напряжения мышечный слой может свести спазм, тогда будет некомфортно всему телу, спазм отдает и в левую руку.
Однако при легочных заболеваниях боль в грудине не единственный признак, который нарастает по мере развития первичного заболевания.
Обычно вкупе наблюдается:
- сильный жар;
- озноб;
- слабость;
- сильный кашель;
- чувство нехватки воздуха.
При любой болезненности, если нет точного диагноза, самоназначения крайне опасны. И даже не по той причине, что для назначений нужны профильные знания. Опасность в том, что симптоматика идентичная, а вот заболевания все разные кардинально. Из всех перечисленных только остеохондроз допускает домашнее лечение и то при условии, что обострился именно он. Другие заболевания могут продолжать прогрессировать, пока больной лечит себя самостоятельно. Это может стать опасной ошибкой и привести к печальному результату просто потому, что нужная помощь не была оказана своевременно. Многие специалисты говорят, что лучше сходить зря к врачу два раза и оказаться здоровым, чем быть больным и не пойти к нему.
Болит под левой лопаткой отдает в сердце — Симптоматика боезней

С болью под левой лопаткой могут столкнуться разные люди, но не все уделяют этому симптому должное внимание и предпочитают таблетку обезболивающего визиту к врачу.
Подобное невнимание в дальнейшем может обернуться необратимыми последствиями: вызывать боль может не только мышечное спазм, а серьезное воспаление внутренних органов.
Содержание статьи:
Боль под левой лопаткой сзади со спины
Все причины подлопаточной боли можно условно разделить на две группы:
 связанные с проблемами опорно-двигательного аппарата и невралгии:
связанные с проблемами опорно-двигательного аппарата и невралгии:
- остеохондроз,
- грыжи позвоночника,
- протрузии межпозвонковых дисков,
- локальные воспаления мышечного корсета,
- растяжения мышц,
- травмы мышц,
- болевая мышечно-фасциальная дисфункция (небольшие уплотнения в мышцах, при надавливании на которые появляется резкая боль),
- артроз плечевого сустава,
- компрессия надлопаточного нерва,
- нейропатия,
- межреберная невралгия,
показывающие острые или хронические болезни внутренних органов:
- желудочно-кишечного тракта (язва, гастрит, панкреатит),
- сердечно-сосудистые (стенокардия, ишемия, пролапс митрального клапана, инфаркт миокарда, осложненный тромбозом, перикардит, аневризма аорты),
- вегетососудистые (гипертонический криз),
- дыхательной системы (левосторонние: хронический бронхит, плеврит, пневмония),
- печень,
- селезенка.
 Симптоматика
Симптоматика
В каждом случае возникающего дискомфорта, надо смотреть не только на боль в спине или под лопаткой, но и на сопутствующую симптоматику, т.к. болевые проявления могут имитировать друг друга и дополнительные признаки помогут точно определить очаг боли.
Боли под лопаткой и в области сердца
Дискомфорт в области груди и под левой лопаткой при сопутствующих:
- сильной слабости,
- одышке,
- потливости
говорит о болезнях сердца.

- Ишемическая болезнь – недуг развивается на почве кислородного голодания сердечной мышцы из-за сужения сосудов на почве ожирения, сахарного диабета или гипертонии. На начальных стадиях заболевание проявляется болями в груди и под левой лопаткой. Усиление боли говорит о прогрессе недуга.
- Инфаркт миокарда – омертвление отдельных участков сердца из-за прекращения кровоснабжения. Симптомом служит резкая, жгучая, режущая боль за грудиной, иррадирующая в подлопаточную область, изредка – в левую руку и левую сторону челюсти. Дополнительно инфаркт может спровоцировать потерю сознания, холодность и онемение конечностей, рвоту и сильный кашель с мокротой.
- Перикардит – воспаление околосердечной сумки, человек постоянно ощущает тупую, давящую боль в левой половине груди и под лопаткой или руке.
- Пролапс митрального клапана – заболевание, спровоцированное наследственными факторами или инфекционными болезнями. В большинстве случаев протекает бессимптомно, в редких случаях сдавливающая боль в груди и в области лопатки, иногда левой руки.
Но резкие боли под левой лопаткой и в области сердца не всегда служат проявлением проблем с сердечно-сосудистой системой.
 Очень часто так проявляет себя язва желудка (прободная и непрободная). Боль может отдавать и в левую сторону груди, что еще больше напоминает сердечные заболевания. Отличить желудочное заболевание поможет рвота и резь в животе
Очень часто так проявляет себя язва желудка (прободная и непрободная). Боль может отдавать и в левую сторону груди, что еще больше напоминает сердечные заболевания. Отличить желудочное заболевание поможет рвота и резь в животе
- после еды,
- при длительных перерывах между приемами пищи,
- ночью.
Иногда боли под лопаткой служат признаком кардионевроза – психологического расстройства от переутомления. У людей со здоровым сердцем появляются ощущения отсутствующего или покрытого льдом сердца, непонятные боли – чаще в левой половине груди.
- Остеохондроз – заболевание позвоночника, дает резкие прострелы при перемене позы, может отдавать в шею. Боли купируются сильными обезболивающими.
- Межреберная невралгия – воспаление межреберного нерва. Больные жалуются на на резкие, жгучие боли в груди, отдающие под лопатку. Симптоматика похожа на боли при инфаркте, дифференцирующим признаком служит связь боли с вдохом: когда ребра раздвигаются на вдохе, боль усиливается.
Важно: отличительной чертой, по которой можно отличить боль от межреберной невралгии от сердечных болей, является продолжительность приступа (сердечные долгими не бывают).
Под лопаткой и в подмышечной впадине
Подобное сочетание протекания боли встречается в четырех случаях:
- инфаркт миокарда – резкая, режущая боль может иррадировать под лопатку и в левую подмышку. Не купируется сосудорасширяющими,
- остеохондроз – тупые боли, сопровождающиеся резкими прострелами при неловких движениях.

Справка: легкий, но действенный способ отличить остеохондрозную боль от сердечной в начале приступа: если попробовать сделать круг поднятой левой рукой, то при остеохондрозе этого сделать не получится.
- вегетососудистая дистония – психосоматические боли, не имеющие под собой реальной подоплеки в виде заболевания,
- злокачественные новообразования с метастазами в подмышечную область – боли хронические, с медленно пульсирующим характером.
При ходьбе и поворотах
В этом случае боль под левой лопаткой признак
- невралгии,
- заболевания позвоночника (протрузии межпозвонковых дисков, остеохондроз).
 В обоих случаях проявления боли типичны для заболевания:
В обоих случаях проявления боли типичны для заболевания:
- для невралгии – это напоминающие электрические удары, стреляющие приступы, начинающиеся и заканчивающиеся внезапно,
- для остеохондроза, протрузий и т.д. – тупая боль с прострелами при неловких движениях.
У беременных женщин
Боль под лопатками или под одной из них у беременной женщины может иметь специфические причины, не связанные с заболеваниями:
- увеличение нагрузки на организм: увеличивающаяся масса живота нагружает спину и заставляет организм задействовать «спящие» до того отделы мышц спины,
- гормональные изменения в организме беременной (размягчение связок малого таза и др.).
 Специалисты различают два болей у беременных:
Специалисты различают два болей у беременных:
- острая – проявляется жжением между лопатками или под одной из них, болевой симптом усиливается дыханием или движениями,
- хроническая – наступает после нескольких приступов острой (не проходит до конца беременности).
Нейропатия
 Повреждение надлопаточного нерва развивается в результате занятиями спортом или хроническом компрессионном сдавливании.
Повреждение надлопаточного нерва развивается в результате занятиями спортом или хроническом компрессионном сдавливании.
Болевые ощущения могут появиться не сразу, а по прошествии небольшого времени. Ощущения дискомфорта сменяются тупой болью в подлопаточной зоне, напоминающей дискомфорт при остеохондрозе, легко устраняемой обезболивающими.
Боль под лопаткой отдаёт в левую руку
Болевые ощущения могут отдавать в левую руку при:
- инфаркте миокарда,
- стенокардии,
- остеохондрозе шейного и грудного отделов,
- невралгии.
 В этом случае проявление боли при заболеваниях имеет классическое течение.
В этом случае проявление боли при заболеваниях имеет классическое течение.
При дыхании
Боль на вдохе-выдохе связана с двумя факторами:
- движением скелета (расширением ребер) и
- собственно работой дыхательной системы.
 Болевой синдром возникает при расширении ребер в следующих органах:
Болевой синдром возникает при расширении ребер в следующих органах:
- позвоночник (при сдавлении нервных окончаний слева)
- остеохондроз,
- протрузия межпозвонкового диска,
- сколиоз,
- позвоночная грыжа.
Эти недуги выражены резкой болью, отдающей в левую сторону спины, под лопатку, иногда – шею.
- Межреберная невралгия – резкая, жгущая боль, усиливающаяся при вдохе.
- Плеврит дает резкую, колющую боль, сила которой зависит от глубины дыхания: при поверхностном – покалывающие ощущения под лопаткой, при глубоком – резкие, острые, пронизывающие боли.
- Левосторонняя пневмония – боль слабая, ноющая, может усиливаться при движениях или глубоком дыхании. Боль ощущается как «точка» под лопаткой.
- Боль в районе лопатки с распространением в левое подреберье
Так может проявляться несколько серьезных заболеваний:
- стенокардия,
- перикардите,
- аневризме аорты,
- инфаркте миокарда.
 Характер боли – резкий, кинжальный, кратковременный, сопровождаемый липким потом и головокружением.
Характер боли – резкий, кинжальный, кратковременный, сопровождаемый липким потом и головокружением.
- панкреатит – боль тупая, обволакивающая, часто сопровождается высокой температурой.
- острый пиелонефрит – резкие, режущие боли, усиливающиеся при движении и сопровождающиеся повышением температуры.
Боль иррадирует в плечо
Этот вид болевого симптома может сопровождать
- артроз плечевого сустава,
- протрузию или грыжу межпозвонкового диска.
Резкие боли возникают при движении, утихают в состоянии покоя.

После занятий спортом
Боль в подлопаточной зоне после занятий спортом может возникать по нескольким причинам:
- растяжение мышц,
- обострение заболеваний позвоночника (тупая боль с внезапными прострелами),
- приступ сердечно-сосудистого заболевания (жжение под лопаткой, «удары током», слабость, потливость).
Для определения причины беспокойства и помощи надо смотреть совокупность симптомов.
У ребенка
 Появление боли под левой лопаткой у ребенка чаще всего носит травматический характер (например, от ношения тяжелого рюкзака или занятий спортом).
Появление боли под левой лопаткой у ребенка чаще всего носит травматический характер (например, от ношения тяжелого рюкзака или занятий спортом).
Но это не должно успокаивать взрослых и давать ребенку только обезболивающие: в последнее время многие заболевания сильно помолодели (например, остеохондрозом теперь страдают школьники среднего звена, а с циррозом печени иногда и рождаются). Поэтому при жалобах ребенка на боли под лопаткой, необходимо показать его специалистам.
При кашле
Боль, появляющаяся от кашля, характерна для двух видов заболеваний:
- если кашель с мокротой, то это характерно для инфаркта миокарда;
- любой другой в сочетании с подплечевым болевым синдромом говорит о заболевании органов дыхания: плеврите, пневмонии или бронхите.
Одышка
Одышка в сочетании с болевым подлопаточным синдромом (жжение), свойственна только инфаркту миокарда. Поэтому при первых признаках этого «дуэта» надо вызывать скорую помощь и принимать кардиологические препараты.
Головокружение
 Головокружение в сочетании с болью может быть вызвано:
Головокружение в сочетании с болью может быть вызвано:
- инфарктом миокарда (боль пронзающая, внезапная, сопровождаемая повышенным потоотделением),
- остеохондрозом шейного или грудного отделов (боль тупая с резкими прострелами).
Онемение руки

Онемение руки от боли под левой лопаткой говорит
- либо об остеохндрозном происхождении дискомфорта,
- либо о сердечном (инфаркт миокарда).
Чтобы точно определить источник боли, надо смотреть на сопутствующие симптомы:
- усиление боли при перемене положения тела – при остеохондрозе,
- страх смерти и одышка – при сердечном.
Виды болей
Острая
Острая или кинжальная боль сопутствует нескольким заболеваниям:
- протрузии или грыжи межпозвонковых дисков, при защемлении нервных корешков,
- язвенная болезнь в стадии обострения,
- инфаркт миокарда,
стенокардия.
Кратковременная, редко продолжается дольше нескольких минут.
Тупая
 Тупая боль – отличительный признак остеохондроза шейного и грудного отделов. Обычно хорошо чувствуется утром, при долгом сидении в одной позе, при напряжении мышечного корсета.
Тупая боль – отличительный признак остеохондроза шейного и грудного отделов. Обычно хорошо чувствуется утром, при долгом сидении в одной позе, при напряжении мышечного корсета.
Идет по направлению от затылка и ниже – к лопаткам, рукам, спине. Сопровождается головной болью, онемением пальцев, покалыванием. Характеризуется длительностью протекания.
Ноющая
Эта разновидность боли в подлопаточной зоне – верный признак остеохондроза шейно-грудного отделов. Может сопровождаться онемением и ограничениями в движениях левой руки.
Также этот дискомфорт показывает миокордит – одно из заболеваний сердца. Она сопровождается одышкой и бледностью, обострениями, имеет непостоянный характер, вызванный усталостью и стрессом.
Имеет длительное протекание. Через какое-то время человек привыкает к ней и перестает воспринимать ее как нечто аномальное.
Сильная
Этот вид говорит об инфаркте миокарда и предынфарктном состоянии, а также и о язве желудка. При сердечных недугах она проявляется вместе с ощущениями жжения и сдавливания. Носит кратковременный характер.
Колющая
Колющая боль сопутствует плевриту. Ей сопутствуют слабость, потоотделение. Носит продолжительный характер.
Давящая
 Распирающий, давящий дискомфорт под левой лопаткой – характерный признак для вегетососудистой дистонии. Главное отличие от сердечных и остеохондрозных болей – отсутствие связи с физическими нагрузками. Имеет продолжительность протекания.
Распирающий, давящий дискомфорт под левой лопаткой – характерный признак для вегетососудистой дистонии. Главное отличие от сердечных и остеохондрозных болей – отсутствие связи с физическими нагрузками. Имеет продолжительность протекания.
Пульсирующая
Показывает заболевания позвоночника различной этиологии. Сопровождается онемением рук, скачками давления и слабостью. Длится долгое время.
Диагностика
При схожести проявлений различных заболеваний в подлопаточной области для правильной постановки диагноза надо провести тщательную диагностику. Но прежде всего с помощью диагностики надо исключить опасные состояние (инфаркт миокарда, аневризм аорты, приступ язвенной болезни). Определение источника боли заключается в целом комплексе мероприятий:
- опрос пациента, включая выяснение наследственных факторов и профессиональных особенностей, какой характер боли, и как она распространяется;
- внешний осмотр больного места, пальпация и простукивание, обязательно измерение давления, температуры тела и прослушивание работы сердца;
- лабораторные анализы крови (общий и биохимический) и мочи (общий),
- рентген – для исследования на предмет легочных и бронхиальных патологий;
- ЭКГ – для просмотра работы сердца;
- компьютерная томография, магнитно-резонансная томография – для точного определения заболеваний и патологий, если они не просматриваются рентгеном;
- гастроэзофагальный рефлюкс – если подозревается гастрит, фиброгастродуоденоскопия (ФЭГДС) при подозрении на язву желудка.
Первая помощь
 Для того, чтобы правильно в домашних условиях поставить начальный диагноз, надо запомнить основные симптомы и при первых признаках приступа и сопровождающей его боли:
Для того, чтобы правильно в домашних условиях поставить начальный диагноз, надо запомнить основные симптомы и при первых признаках приступа и сопровождающей его боли:
- надо купировать приступ приемом обезболивающего или сосудорасширяющего препарата,
- вызвать скорую помощь,
- находиться в состоянии покоя до приезда врачей.
Какие врачи лечат
После первичного приема, если лечение не входит в компетенцию терапевта, придется пойти на осмотр и на лечение к одному из узких специалистов:
- кардиолог,
- травматолог,
- вертебролог,
- невропатолог,
- гастроэнтеролог,
- психотерапевт.
Справка: если лечение назначается беременной, то в назначении лечения обязательно должен принимать участие акушер-гинеколог. Если ребенку – то педиатр.
Лечение и методики
 Терапевтические назначения возможны только после диагностических мероприятий. Если заболевание выходит за пределы компетенции терапевта, то необходимо получить назначение к соответствующему специалисту.
Терапевтические назначения возможны только после диагностических мероприятий. Если заболевание выходит за пределы компетенции терапевта, то необходимо получить назначение к соответствующему специалисту.
В зависимости от первопричины боли под лопаткой врач назначает лечение:
Физиотерапия, благодаря широкому спектру используемых средств (магнитное поле, водяные струи, прогревание лазер и др.) влияние физиопроцедур на организм заключается в ряде эффектов:
- антиспазматическом,
- тонизирующем
- обезболивающем,
- противовоспалительном,
- болеутоляющем.
Физиотерапию назначают при большом количестве заболеваний:
- дыхательных,
- урологических,
- сердечных,
- желудочно-кишечного тракта,
- опорно-двигательного аппарата,
- даже в периоды обострений (как, например, при пиелонефрите).
 Массаж – его применение тоже очень широко и не исчерпывается заболеваниями позвоночника:
Массаж – его применение тоже очень широко и не исчерпывается заболеваниями позвоночника:
- благодаря механическому воздействию на мышцы, массаж благотворно влияет на сердечно-сосудистую систему,
- улучшает питание тканей,
- помогает самовосстановлению органов.
Массаж применяется лечении
- сердца,
- органов дыхания,
- опорно-двигательного аппарата,
- болезнях желудочно-кишечного тракта.
 Диета в случае с болезнями
Диета в случае с болезнями
- желудочно-кишечного тракта,
- сердечными
диета дает отличные результаты:
- снижаются или совсем уходят болевые симптомы,
- уменьшается нагрузка на организм,
- происходит насыщение организма полезными при заболевании веществами (витаминами, кислотами и микроэлементами).
В условиях стационара назначат специальный стол, состав и режим питания в домашних условиях поможет подобрать лечащий специалист.
Справка: при соблюдении диеты нельзя делать перекос в сторону каких-либо одних продуктов. Самая полезная диета заключается в разнообразии пищи – необходима только адекватное, грамотное количество.

Лечебная гимнастика – назначается при заболеваниях сердечно-сосудистой системы и опорно-двигательного аппарата. В тяжелых случаях – в условиях стационара, более легких – в амбулатории и дома. ЛФК улучшает
- кровоснабжение,
- восстанавливает питание тканей и сами ткани,
- дает умеренную нагрузку на организм.
Медикаментозная – самый распространенный вид терапии. Может выступать как самостоятельным лечением, так и вспомогательным при других способах. В зависимости от заболевания специалист прописывает препараты купирующие болевые приступы, снижающие риск повторных приступов и восстанавливающих функции организма.
Полезное видео
Узнайте больше из данного видео
Заключение
Боль под левой лопаткой – очень опасный признак целого ряда заболеваний, многие из которых не излечиваются до конца. Лучше не доводить свое состояние до критического, чтобы потом героически бороться с навалившимся нездоровьем. Чтобы поддерживать себя в форме, достаточно раз в год проходить диспанзеризацию и выполнять рекомендации врачей.
Источник: spine.guru
Читайте также
Боль в области сердца отдает в лопатку: причины и лечение
Многие люди жалуются на то, что у них боль в области сердца отдает в лопатку. Этот симптом считается одним из наиболее опасных, так как нередко указывает на различные тяжелые патологии, включая ишемическую болезнь сердца, даже инфаркт миокарда. Именно по этой причине так важно знать, почему возникает этот симптом, и что делать в случае его же появления.
Ключевые причины

 Жгучая боль возле сердца, отдающая в лопатку, может возникать у человека по различным причинам. Таковыми могут быть:
Жгучая боль возле сердца, отдающая в лопатку, может возникать у человека по различным причинам. Таковыми могут быть:


- Ишемическая болезнь. Это одно из наиболее опасных состояний, которое может привести к гибели человека, если ему не оказать необходимую медицинскую помощь. Характерными признаками именно такой патологии являются: острый характер болевых ощущений, чувство сдавленности в области груди, появление отдышки. Такие боли в большинстве случаев отдают в левую руку.
- Неврозы. Обычно болезненные ощущения, имеющие такую этимологию, носят периодический характер и являются ноющими или же колющими. Сам болевой приступ при такой болезни непродолжительный. Чаще всего он у больных с такой патологией возникают на фоне плохого настроения.
- Патологии реберных хрящей. Такие боли обычно возникают у человека после определенных физических нагрузок, даже незначительных.
- Ревматические заболевания, а также пороки сердца и клапанов.
- Нарушения работы сосудов, включая аорту. Чаще всего при таких патологиях боли очень резкие, сравнимые с проникающим ножевым ранением.
- Плевриты и другие заболевания легких. Болевые ощущения такой этиологии всегда связаны с дыханием. Могут усиливаться даже при малых физических нагрузках.
- Остеохондроз верхних отделов позвоночника. Болезненные ощущения при такой патологии могут быть как продолжительными, так и достаточно короткими. Провоцируются они в большинстве случаев обычными поворотами туловища.
- Инфекционные заболевания. Как правило, они сопровождаются появлением на теле сыпи. Обычно такие симптомы дает герпес или же ветрянка.

 Также болезненные спазмы в области груди могут быть вызваны опухолями. Редко такие боли провоцируются патологиями ЖКТ, включая язвы или спазмы пищевода. Если они имеют место, при них, как правило, дискомфортные ощущения локализуются только в груди и не передаются в левую руку.
Также болезненные спазмы в области груди могут быть вызваны опухолями. Редко такие боли провоцируются патологиями ЖКТ, включая язвы или спазмы пищевода. Если они имеют место, при них, как правило, дискомфортные ощущения локализуются только в груди и не передаются в левую руку.
Независимо от причины, по которой у человека болит в области сердца, игнорировать данное состояние нельзя. Также не рекомендуется пытаться оказать себе медицинскую помощь самостоятельно, используя нестероидные препараты, мази, примочки и компрессы, ведь они в большинстве случаев не оказывают нужного эффекта. Человеку важно помнить, что чем раньше он обратится за помощью к врачам, тем выше его шансы на успешное выздоровление.
Диагностика
При обнаружении боли в области сердца, которая к тому же отдает под лопатку, человеку нужно сразу обратиться к кардиологу или хотя бы терапевту. Незамедлительно сделать это нужно в тех случаях, когда боль в груди сопровождается рвотой, онемением конечностей, отдышкой, кровохарканием, а также потерей сознания. В таких случаях нужно вызывать скорую и сообщать о возможном сердечном приступе. Промедление в такой ситуации может привести к гибели больного.
Мнение экспертаБоли и хруст в спине и суставах со временем могут привести к страшным последствиям – локальное или полное ограничение движений в суставе и позвоночнике вплоть до инвалидности. Люди, наученные горьким опытом, чтобы вылечить суставы пользуются натуральным средством, которое рекомендует ортопед Бубновский…Читать подробнее»
Если таких симптомов нет, пациенту рекомендуется в тот же день или, в крайнем случае, на следующие сутки посетить специалиста. Врач должен будет осмотреть больного и назначить ему целый ряд дополнительных исследований, исходя из характера жалоб и общего состояния. Такими исследованиями могут быть:
- электрокардиограмма;
- рентген;
- ультразвуковое исследование сердца, сосудов;
- томография;
- тредмил-тест;
- МРТ (если есть подозрения на патологии позвоночника).
Дополнительно пациенту может быть назначена консультация у других узких специалистов, среди которых могут быть гастроэнтеролог, невролог, пульмонолог дерматолог, ортопед, медико-психолог (при подозрениях на неврозы). Только такой подход к диагностике даст возможность выявить патологию, провоцирующую боли, и назначить человеку адекватное лечение.
Немного о секретахВы когда-нибудь испытывали постоянные боли в спине и суставах? Судя по тому, что вы читаете эту статью – с остеохондрозом, артрозом и артритом вы уже знакомы лично. Наверняка Вы перепробовали кучу лекарств, кремов, мазей, уколов, врачей и, судя по всему – ничего из вышеперечисленного вам так и не помогло… И этому есть объяснение: фармацевтам просто не выгодно продавать работающее средство, так как они лишатся клиентов! Тем не менее китайская медицина тысячелетиями знает рецепт избавления от данных заболеваний, и он прост и понятен.Читать подробнее»
Лечение
В большинстве случаев человеку, у которого боль в области сердца отдает в лопатку, назначают консервативное лечение. В зависимости от причины появления данного симптома, ему может быть назначены нестероидные препараты, при невралгии — местные разогревающие средства, уколы обезболивающего. При тяжелых сердечных приступах человеку будет назначена комплексная терапия в условиях стационара, направленная на нормализацию работы сердечной мышцы. При инфекционных заболеваниях легких пациенту будет прописана антибактериальная терапия.
Если же боль в районе левой лопатки была вызвана не сердечными факторами, а, к примеру, защемлением нерва, человеку может быть назначена мануальная терапия. Проходить ее также рекомендуется у специалиста-реабилитолога, так как самомассаж или же массаж, выполненный непрофессионалом, может еще больше навредить больному.
В некоторых же случаях, к примеру, при патологиях основных сосудов, сердечных клапанов, а также при появлении опухолей человеку будет предписано хирургическое лечение. В рамках такого хирургом может быть проведена пластика клапана либо же создание обходного пути кровотока. После проведения такой операции больному может быть назначена комплексная восстановительная терапия.


Как забыть о болях в спине и суставах?
Мы все знаем, что такое боль и дискомфорт. Артрозы, артриты, остеохондроз и боли в спине серьезно портят жизнь, ограничивая в обычных действиях – невозможно поднять руку, ступить на ногу, подняться с постели.
Особенно сильно эти проблемы начинают проявлять себя после 45 лет. Когда один на один перед физической немощью, наступает паника и адски неприятно. Но этого не нужно бояться – нужно действовать! Каким средством нужно пользоваться и почему – рассказывает ведущий врач-ортопед Сергей Бубновский…Читать далее >>>
Автор:
 Матвеева Мария — Медицинский журналист. Медсестра первой категории
Матвеева Мария — Медицинский журналист. Медсестра первой категориив отделении травматологии и ортопедии
Вконтакте
Одноклассники
Если вам понравилась статья, оцените её: Загрузка…
Загрузка…Также советуем ознакомиться:
Боль в сердце
Боль в сердце
Здоровое сердце – это залог хорошего самочувствия. Если утренний подъем начинается с таблетки от боли, то пора задуматься о своем здоровье. Но, что здесь важно – не всегда мы можем понять, что у нас болит. Иногда неприятные ощущения присутствуют в области желудка, печени, половых органов, спины. В лучшем случае – нужно обратиться к врачу, если же такой возможности нет, то придется искать причину сердечной боли самостоятельно.
Что такое «боль в сердце»?
Сердце находится у нас в области грудной клетки, немного выше ребер и ниже грудины. Как правило, человек говорит, что у него сердечные боли при возникновении любых дискомфортных ощущений в области грудины. Как же отличить – болит сердце или же другой орган?
Врачи-кардиологи утверждают: сердечные боли отличаются от всех остальных тем, что они отдают в лопатку (слева), в левую руку – под нею и по всей площади. Иногда больной чувствует неприятные ощущения в области нижней челюсти. Очень редко неприятные сердечные ощущения могут отдавать в правую руку.
Если вы на первом этапе возникновения болей человек обращается к врачу-кардиологу, то специалист задаст такие вопросы:
Когда возникают неприятные ощущения в области грудины – в состоянии покоя, после физической нагрузки, после употребления пищи, днем или утром?
Сильно болит, слабо, колет, сжимает, режет, ноет, давит?
Как долго длятся боли?
Если неприятные ощущения прекращаются, то при каких условиях? После выпитой таблетки или же через определенное время?
Причины боли в сердце
– Перечислим основные причины неприятных ощущений в области сердца:
– Ишемическая болезнь сердца;
– Перикардит;
– Механические повреждения тканей сердца;
– Злокачественные опухоли;
– Миокардиодистрофия;
– Перегрузка сердца;
– Медиастинит;
– Заболевания желудка и легких, отдающие на область сердца;
– Токсическое воздействие наркотиков, алкоголя, никотина;
– Химическое воздействие лекарств;
– Патологии кровеносных сосудов, вен, аорт.
Если сжимает в сердце
Неприятные ощущения сжимающего характера являются типичной в кардиалгии. Первое, о чем она сигнализирует, это о дефиците кислорода в организме. Такие ощущения свойственны для ишемического поражения мышцы сердца. Больной ощущает давление в области грудины, под лопаткой и в области левой руки. Провоцирующим фактором возникновения резкой боли является физическая нагрузка или длительное пребывание человека в душном помещении.
Часто давление на грудину возникает при тахикардии, аритмии, блокады сердца, фибрилляции предсердий. Во время болевого приступа человеку кажется, что это признак приближающего летального исхода.
Резкая боль в сердце
Сильные болезненные ощущения в области грудины — сигнал к экстренному оказанию первой помощи. Ниже указаны причины резкой боли в области грудины:
– Стенокардия – признак образования тромбов в кровеносных сосудах, поступающих к сердцу. Первая помощь – одна таблетка нитроглицерина под язык, через 5 минут — повторно. Если после этих действий неприятные болезненные ощущения не проходят, нужно обращаться в скорую помощь.
– Инфаркт миокарда – при этом состоянии ткани сердца не получают кислород и начинают стремительно погибать. Человек испытывает острую нехватку кислорода, он начинает задыхаться, паниковать. Ощущения при инфаркте миокарда такие: что-то резкое острое отдает в живот, имитирую приступ. Больному кажется, что его тошнит и вот-вот вырвет. Начинается неконтролируемое мочеиспускание, судороги, обморок. Первая помощь заключается в применении нейролептоанельгизии.
– Патологии пищевода и желудка – при перфорации язвы человек ощущает острые невыносимые ощущения. После нее возникает потеря сознания. Состояние больного может характеризоваться приступами частой рвоты.
– Расслоение аневризмы аорты – заболевание, свойственное пожилым людям. Провоцирующим фактором становятся оперативные вмешательства на сердце и сосудах.
Давление, тяжесть в грудине возникает после интенсивных физических нагрузок, а колющая – указывает на нейроциркуляторную дистонию (кровеносные сосуды не «успевают» вовремя сужаться и расширяться).
Сильная боль в области грудины возникает при приближающемся инфаркте миокарда и патологическом расслаивании аневризмы аорты. Ощущения такого характера всегда сопровождается страхом смерти и паникой.
Ноющая боль
Неприятные боли ноющего характера сигналиризуют об остром недостатке как физического, так и умственного отдыха. Такой вид боли свойственен для современного человека. Желательно уже на этом этапе обратиться к врачу-кардиологу и устранить последствия кардионевроза. Или же можете помочь себе самостоятельно – на некоторое время взять отпуск на работе и отдохнуть. Не исключены ситуации, когда человек многократно обращается за консультацией к кардиологу с жалобами на боли в сердце, а на самом деле – направляться нужно к психологу или к терапевту. Не всегда сердечные боли имеют патологическую природу, связанную с заболеваниями сердечно-сосудистой системы.
Для того, чтобы понять – сердечная у вас боль или же какая-то другая, нужно:
– Сдать общий анализ мочи и крови;
– Сделать флюорографию;
– Сделать ЭКГ с расшифровкой;
– Если необходимо, то провести процедуру ЭХО-кардиоскопии.
Такая методика действий поможет вовремя отреагировать на болезнь, если она имеется и предотвратить возможную патологию, если состояние пациента ухудшается.
Причины и лечение болей в сердце, отдающих в лопатку
 Как ни печально, но факт – чем старше становится человек, тем чаще он болеет. Однако и среди молодежи, довольно часто встречаются симптомы различных заболеваний. Вовремя распознать и понять их причину необходимо уметь каждому. Своевременная профилактика позволяет избежать в дальнейшем трудного и порой дорогостоящего лечения. Рассмотрим такой распространенный симптом как – боль в сердце отдает в лопатку.
Как ни печально, но факт – чем старше становится человек, тем чаще он болеет. Однако и среди молодежи, довольно часто встречаются симптомы различных заболеваний. Вовремя распознать и понять их причину необходимо уметь каждому. Своевременная профилактика позволяет избежать в дальнейшем трудного и порой дорогостоящего лечения. Рассмотрим такой распространенный симптом как – боль в сердце отдает в лопатку.
При таких болях первое, что приходит в голову – это болит сердце. Начинается паника и размышления о самом худшем. Да, подобные боли могут служить сигналом о проблемах с сердечной мышцей, но это не единственная причина по которой человек испытывает подобные боли. Причин на самом деле может быть довольно много. В целом, боль в сердечной области можно поделить на две основные группы:
- кардиогенного характера;
- некардиогенного характера.
Боли кардиогенного характера
Ишемическая болезнь сердца
 В случае недостаточного кислородного питания сердечной мышцы, возникает риск ишемической болезни (ИБС). Наиболее распространенной причиной кислородного голодания сердечной мышцы является ухудшение проходимости коронарной артерии.
В случае недостаточного кислородного питания сердечной мышцы, возникает риск ишемической болезни (ИБС). Наиболее распространенной причиной кислородного голодания сердечной мышцы является ухудшение проходимости коронарной артерии.
Задайте свой вопрос врачу-неврологу бесплатноИБС может иметь острую или хроническую форму протекания.
Ирина Мартынова. Закончила Воронежский государственный медицинский университет им. Н.Н. Бурденко. Клинический ординатор и невролог БУЗ ВО \”Московская поликлиника\”.Задать вопрос>>
Симптомы
При ишемической болезни сердца наблюдаются следующие симптомы:
- нарушения сердечного ритма;
- утомляемость;
- чувство тошноты;
- одышка;
- повышенное потоотделение.
Зачастую, наличие ишемической болезни, человек может достаточно долго не ощущать.
Происходит это, потому что порой симптоматика напоминает расстройства пищеварительного тракта – дискомфорт и изжогу при принятии пищи.
Стоит отметить, что симптоматика ИБС имеет и психическое выражение. Проявляется ИБС следующим образом:
- необъяснимое беспокойство;
- необоснованный страх;
- тоска и апатия;
- приступы удушья.
Диагностика
При диагностике ишемии сердца или с уже диагностированным заболеванием, консультации получают у кардиолога. При острой необходимости, дальнейшее наблюдение пациент проходит у этого специалиста. В случае рекомендаций к проведению хирургического вмешательства необходима консультация с кардиохирургом.
При наличии у пациента сахарного диабета, либо повышенного содержания сахара в крови, понадобится соответствующее лечение. Назначает его эндокринолог.
Лечение
После проведения диагностики и установки точного диагноза, лечащий врач принимает решение о выборе методов излечения. При лечении ишемической болезни, основой является устранение негативных факторов, которые оказывают влияние на развитие болезни. Во многом лечение ИБС на данной стадии зависит от самого пациента. Необходимо провести следующие изменения в режиме жизни:
- избавление от пагубных привычек;
- активизация образа жизни;
- нормализация артериального давления;
- понижение холестерина в крови;
- нормализация массы тела;
- соблюдение правильного рациона питания.
В сложных случаях нарушения кровоснабжения сердечной мышцы, приходится прибегать к хирургическому вмешательству.
Операция направлена на восстановление пораженных коронарных сосудов. Выполняется два основных вида таких операций:
Ангиопластика
 Операция достаточно несложная. При ее проведении в пораженный сосуд вводится специальный баллонный катетер. При достижении пораженного участка катетер расширяется и склеротическая бляшка «впечатывается» в стенку сосуда. При ангиопластике в качестве дополнительного средства применяется стентирование. Если катетер недостаточно расширил пораженный сосуд, то в него устанавливается – стент.
Операция достаточно несложная. При ее проведении в пораженный сосуд вводится специальный баллонный катетер. При достижении пораженного участка катетер расширяется и склеротическая бляшка «впечатывается» в стенку сосуда. При ангиопластике в качестве дополнительного средства применяется стентирование. Если катетер недостаточно расширил пораженный сосуд, то в него устанавливается – стент.
Это специальная пружина, которая не дает сузиться стенкам артерии.
Коронарное шунтирование
 Данная операция намного сложнее ангиопластики. Для ее проведения у пациента берется часть вены из бедра или лучевая артерия из предплечья. Затем из этого сосуды выполняется дополнительный кровоток в обход пораженного участка сердечной артерии.
Данная операция намного сложнее ангиопластики. Для ее проведения у пациента берется часть вены из бедра или лучевая артерия из предплечья. Затем из этого сосуды выполняется дополнительный кровоток в обход пораженного участка сердечной артерии.
Народные средства
В народной медицине для лечения сердечной ишемии применяют фенхель, хрен с медом, сушеницу болотную и еще множество средств.
Для улучшения работоспособности сердца используется сметана, взбитая с яйцами.
Инфаркт миокарда
 Недостаточность кровоснабжения сердечной мышцы вызывает не только ее ишемию. В крайних случаях ишемия переходит в инфаркт миокарда. Миокарда это и есть сердечная мышца на медицинском языке. При инфаркте она частично отмирает. Причиной омертвения мышцы служит поражение сердечной артерии атеросклеротическими процессами. Вследствие чего серьезно нарушается ее проходимость.
Недостаточность кровоснабжения сердечной мышцы вызывает не только ее ишемию. В крайних случаях ишемия переходит в инфаркт миокарда. Миокарда это и есть сердечная мышца на медицинском языке. При инфаркте она частично отмирает. Причиной омертвения мышцы служит поражение сердечной артерии атеросклеротическими процессами. Вследствие чего серьезно нарушается ее проходимость.
Сердце получает питание с кровотоком. Уменьшенный просвет в артериях из-за холестериновых отложений снижает не только количество крови поступающей в сердце, но и количество кислорода. Как результат, наблюдается развитие ишемии сердца. Если не провести своевременного лечения ишемия развивается в инфаркт.
В участке сердечной мышцы, получающей недостаточное питание, появляется зона омертвения (некроз).
Симптомы
Основным признаком, по которому можно предположить, что у пациента инфаркт – это боль в середине грудной клетки. Болевое ощущение при инфаркте сильное и внезапное. Боль отдает в левые части тела – руку, плечо, челюсть, шею или спину. Как правило, при инфаркте выступает холодный пот. Человек начинает испытывать беспричинный страх и тревогу.
Симптомы инфаркта весьма схожи с ишемической болезнью сердца, поскольку это ее крайняя форма.
Но при ишемии и стенокардии болевое ощущение возникает во время нагрузок. При инфаркте внезапная, сильная боль может возникнуть и в спокойном состоянии. В случае описанных болевых ощущений следует принять две таблетки нитроглицерина, выдержав между приемами пятиминутный интервал. Если боль не прошла, следует немедленно вызвать скорую помощь.
Перикардит
 Воспалительные процессы, протекающие в околосердечной сумке (перикарда) называют перикардитом. Перикардит различают четырех разновидностей:
Воспалительные процессы, протекающие в околосердечной сумке (перикарда) называют перикардитом. Перикардит различают четырех разновидностей:
- острый;
- хронический;
- сухой;
- экссудативный.
Острый сухой перикардит является самостоятельным заболеванием.
Протекает оно доброкачественно. После одного, двух месяцев заболевание проходит, как правило, без осложнений. Острые и хронические стадии характерны для протекания экссудативного перикардита. Помимо самого воспалительного процесса в полости перикарда накапливается жидкость.
Возникновению перикардита могут способствовать разные причины. По статистике, наиболее частой причиной служат аутоиммунные заболевания и аллергии. Однако, существует еще несколько факторов, на фоне которых может развиться перикардит, такие как вирусы или иные причины.
Симптомы
Острые формы перикардита характерны болями в верхней части грудины. При перикардите болевое ощущение сильное и ноющее. Боль отдает в левые части тела – руку, плечо, челюсть, шею или спину.
Симптомы весьма схожи с картиной клинических симптомов при инфаркте.
Диагностика
По общим симптомам перикардит диагностируется при помощи:
- субфебрильной температуры;
- лейкоцитоза с левым сдвигом;
- повышенного СОЭ.
Затем проводится рентгенологическое исследование и снимается ЭКГ.
Лечение
При острой форме и скоплении жидкости в большом объеме, может потребоваться пункция перикарда для откачки излишков жидкости. Для общего лечения применяются антивоспалительные средства, и назначается вдыхание кислородно-азотной смеси.
Пролапс митрального клапана
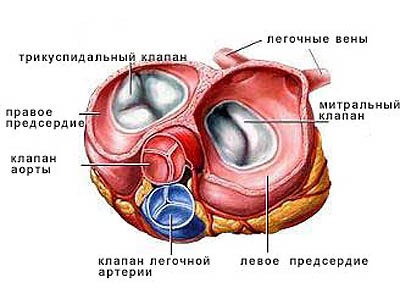 Когда при сокращении левого желудочка в область левого предсердия выпячивается разделяющий их клапан, возникает состояние пролапса митрального клапана. Как правило, у большинства людей при таком состоянии не наблюдается никаких симптомов. Лечение в таких случаях не требуется, и люди ведут обычный образ жизни.
Когда при сокращении левого желудочка в область левого предсердия выпячивается разделяющий их клапан, возникает состояние пролапса митрального клапана. Как правило, у большинства людей при таком состоянии не наблюдается никаких симптомов. Лечение в таких случаях не требуется, и люди ведут обычный образ жизни.
Но при тяжелых случаях пролапса, требуется лечение медикаментами, а порой и хирургическое вмешательство.
Симптомы
Симптомами пролапса являются следующие проявления:
- быстрая утомляемость;
- боли в груди;
- ощущение тревоги и беспокойства;
- учащенное сердцебиение;
- частые мигрени.
Осложнением пролапса может стать инсульт.
Правда встречается это довольно редко. Нарушается работа вегетативной нервной системы. Появляются панические атаки, депрессии и мигрени. Регулировка сердечного ритма и дыхания перестает быть эффективной. Отсюда быстрая утомляемость при выполнении даже простых движений. Боли в груди острые отдающие в левую часть тела. Они могут не исчезнуть после приема нитроглицерина и редко возникают после тренировок или во время их выполнения.
Лечение
При инфекционном поражении клапана лечение проводится посредством антибиотиков. При тяжелых случаях сопровождаемых обмороками, грудными болями и паническими атаками, требуется клиническое лечение.
Если медикаментозное лечение не дало результатов, назначается хирургическое вмешательство с заменой митрального клапана.
Аритмии
 Аритмией сердца является нарушение нормального сердечного ритма, в различных проявлениях. Нарушения сердечных ритмов может иметь различные причины. Для назначения лечения требуется комплексное обследование по выявлению причин, механизмов и клинических проявлений аритмии.
Аритмией сердца является нарушение нормального сердечного ритма, в различных проявлениях. Нарушения сердечных ритмов может иметь различные причины. Для назначения лечения требуется комплексное обследование по выявлению причин, механизмов и клинических проявлений аритмии.
Симптомы
Основная опасность аритмий, сложность определения их вида. При редком ритме сердца (брадикардии), наблюдается слабость, потемнение в глазах и даже кратковременные потери сознания. Тахикардии и мерцательная аритмия по первичным симптомам очень схожа с брадикардией.
Однако, потери сознания достаточно глубокие, а порой требующие реанимационных действий.
Лечение
Наиболее эффективным способом лечения аритмий является хирургическое вмешательство с установкой кардиостимулятора. При отсутствии яркого клинического проявления лечение может ограничиться общей терапией.
Некардиогенные причины
Болевые ощущения в грудном отделе и сердечной области, могут быть симптомами и некардиогенных причин. Наиболее часто встречаемыми являются нарушения в работе ЖКТ, остеохондроз и заболевания легких.
Патологии ЖКТ
Желудочная боль и боль в пищеводе отдает в лопатку довольно редко. При возникновении такой боли она менее интенсивна, чем боль связанная непосредственно с сердцем.
Такие боли являются откликом на воспалительные процессы в мышцах, которые связанны с желудочно-кишечным трактом.
 Остеохондроз
Остеохондроз
Нарушение осанки у подавляющей массы людей наблюдается со школьной скамьи. Деформация позвоночника вследствие определенной посадки происходит таким образом, что расстояние между позвонками уменьшается именно с левой стороны. От этого и появляются острые сильные болевые ощущения, в сердечной области, отдающие в лопатку. Боли долговременные и усиливающиеся при резком наклоне тела или резком повороте.
Обязательно посмотрите видео на эту тему
Заболевания легких
При некоторых легочных недугах могут наблюдаться сильные болевые ощущения в области грудины и сердца. Левосторонняя пневмония или плеврит, а также абсцесс и бронхит сопровождаются болезненными ощущениями в левой части груди.
 Другие причины
Другие причины
Помимо перечисленных, для болевых ощущений в области сердца, могут служить и другие факторы. Рассмотрим некоторые из них подробней. Одной из причин боли в сердечной области грудины, может стать и язвенная болезнь. Довольно удивительно, но это так. Изжога, вызываемая повышенной кислотностью, у людей, ощущается по-разному.
И один из признаков изжоги может быть выражен в виде загрудинной боли в расположении сердца.
Для определения того, что грудинная боль вызвана изжогой, стоит обратить внимание, при каких обстоятельствах она появляется. Боль, вызываемая изжогой, проявляется при наклонах или когда человек лежит. При наклонах во рту появляется характерный кислый привкус желудочных соков и желчи.
Еще одно заболевание, которое может вызывать загрудинную боль с левой стороны – это синдром Титце. Эта болезнь связана с воспалением хрящевых отделов ребер, которые крепятся к грудине. Боли, которые сопровождают данный недуг, внезапны и отличаются большой интенсивностью.
По своим признакам они весьма похожи на острый приступ стенокардии.
Чтобы отличить болевые ощущения, возникающие при синдроме Титце от стенокардических и инфарктных достаточно слегка надавить на грудину или ребра расположенные около нее. Во время синдрома Титце, боль усиливается при нажатии. Стенокардические или инфарктные боли от нажатий никак не зависят.
Резкие и внезапные болевые ощущения в области грудного отдела, могут вызваться эмболией артерии легкого. Такие боли усиливаются при глубоком дыхании или во время кашля. Эмболия артерии легкого весьма опасное явление, связанное с закупориванием легочной артерии сгустком крови и блокировкой кровотока поступающего в сердце.
Опоясывающий лишай – одно из заболеваний никак не связанных с сердцем. Это вирусная инфекция которую вызывает герпес. Однако при опоясывающем лишае могут возникнуть сильнейшие болевые ощущения в области грудного отдела.
Такие боли часто имеют локацию в левой части грудины или носят опоясывающий характер.
Поджелудочная железа или желчный пузырь также могут стать одной из причин болевых ощущений в районе сердечной области. При серьезных воспалениях этих органов холециститах и панкреатитах болевые ощущения в области живота очень сильны и отдаются в области сердца.
Запомнить
- Причины боли кардиогенного характера: ишемической болезни сердца, ангиопластика, коронарное шунтирование, инфаркт миокарда, перикардит, пролапс митрального клапана, аритмия.
- Причины некардиогенного характера: патологии ЖКТ, остеохондроз, заболевания легких, язвенная болезнь, изжога, синдром Титце, опоясывающий лишай.
- Самолечение запрещено, в домашних условиях установить истинную причину невозможно.
- Методы диагностики: сбор анамнеза, клинический осмотр, анализы крови и мочи, кардиограмма, МРТ, КТ, рентгенография.
- Терапия включает: изменение образа жизни, оперативное и медикаментозное лечение.
Почему болит сердце, отдает под лопатку?
Причины заболевания.
С левой стороны груди расположены многие органы, и боль от них может отдавать в лопатку.
Имеются следующие причины:
1. Остеохондроз. При заболевании возникают сильные боли, пугающие больного. Причиной может стать нарушение осанки и возникновение деформации позвоночника.
2. Межреберная невралгия. Заболевание характеризуется воспалением межреберных нервов. Причинами становятся: переохлаждение, инфекции и сдавливание позвонками. Если воспаляется нерв с левой стороны, то ощущается боль в сердце, отдающая под лопатку.
3. Миозит. Заболевание характеризуется воспалением мышц. Однообразное мышечное напряжение с левой стороны может привести к возникновению боли под лопаткой.
4. Воспаление желудка или пищевода. Такой характер заболевания в редких случаях приводит к болям, отдающим под лопатку.
Когда возникают боли в сердце, человек не всегда понимает это. Болевой синдром имеет среднюю интенсивность, а также резкий характер. Сердечная боль при стенокардии не связана с употреблением пищи и не усиливается в положении стоя. Она возникает при нагрузках и проходит после приема сердечных средств. Боль при движении иногда отдает в лопатку, зубы, руку и др.
При инфаркте боль в сердце обладает сдавливающим характером. Она продолжается несколько часов. Появляется слабость, одышка, возникает страх смерти.
Как отличить?
При инфаркте боль может возникнуть в состоянии покоя, она не будет увеличиваться при наклонах туловища. Возникнет одышка и слабость.
Если боль появилась при ходьбе и отдает в лопатку, то нужно вызвать специалиста и уложить больного в кровать.
Когда боль в левой части груди усиливается при наклонах и поворотах, и перед этим произошло переохлаждение организма или серьезные физические нагрузки, то это может быть миозит или остеохондроз.
При возникновении боли в сердце, отдающей в лопатку,больному необходимо обратиться в лечебное учреждение за медицинской помощью.
Боль в сердце отдает в лопатку: причины и лечение
DlyaSerdca → Симптомы и лечение → Боль в сердце отдает в лопатку, насколько это серьезно?
Боль — это защитная реакция организма. Таким способом органы подают нам сигнал, что у них возникли проблемы. Поэтому большинство людей при возникновении болезненных ощущений придаются панике, особенно если это ощущения в области сердца.
Как известно, обращаться к врачу люди стараются поменьше, основной причиной является нежелание признать у себя серьезную проблему.
Каждый из нас желает как можно дольше оставаться здоровым и молодым. Попытаемся разобраться с этими пугающими болями в области сердца и выяснить, когда следует обратиться за неотложной квалифицированной медицинской помощью.
Болевые ощущения, вызванные некардиологическими проблемами
В области сердца, а точнее в левой части грудной клетки, находится много разных органов и тканей, боль из них иногда отдает в лопатку.
Разберем наиболее распространенные причины:
Остеохондроз. Самые сильные болевые ощущения, которые больше всего пугают людей. Искривление позвоночника у основной массы людей возникает еще в школьные годы. Нарушения осанки приводят к такой деформации позвоночника, когда расстояние между позвонками справа увеличивается, а слева уменьшается. Позвонки сдавливают нервные окончания именно с левой стороны позвоночника в торакальном отделе.
Как следствие, появляются сильные колющие боли в сердечной области, которые распространяются также и на лопатку. Они длятся часами, усиливаются при наклонах и поворотах тела. Уменьшаются после согревания, растирки мазями и если человек не двигается.
Шейно-грудной остеохондроз
Межреберная невралгия. Воспаление межреберных нервов. Между всеми ребрами находятся нервы. Когда они воспаляются, появляется ярко выраженная боль. Причинами воспаления может быть переохлаждение, сдавливание позвонками, различные вирусные заболевания.
Если воспаляется нерв с левой стороны, то эти ощущения как раз и воспринимают как боль в сердце, и она отдает в левую лопатку. Это состояние продолжается несколько дней, болезненные ощущения усиливаются при поворотах туловища, наклонах и при обычной пальпации межреберных промежутков.
Межреберная невралгия
Миозит. Воспаление мышц. Подвержены ему люди с ослабленным иммунитетом, перенесшие переохлаждение. Одностороннее воспаление мышц слева может возникнуть после длительной однообразной мышечной работы, например в огороде. Эта боль тоже длительная, распространяются чаще на какую-то часть грудной клетки, поэтому человеку кажется, что болевые ощущения иррадиируют в лопатку.
Миозит
Воспаление желудка или пищевода. Боли в желудке и пищеводе очень редко отдают в лопатку, но иногда это все же случается. Эти ощущения менее интенсивные, чем воспаление мышц или нервов, связаны с едой.
Боли в желудке обычно после еды уменьшаются, а боли в пищеводе, наоборот, усиливаются.
Сердечные боли
Когда болит именно сердце, люди чаще всего этого не понимают.
Причина очень простая — эти ощущения средней интенсивности, носят сдавливающий, сжимающий характер. Очень похожи они на изжогу.
В отличие от изжоги, сердечная боль не связана с приемом еды, не усиливается в горизонтальном положении. Возникает боль в сердце или стенокардия во время физической нагрузки, начинается во время ходьбы от 1000 метров.
После остановки она проходит через пару минут или моментально исчезает после приема нитроглицерина. Со временем болезнь прогрессирует и человеку приходится отдыхать во время ходьбе на меньшее расстояние. Часто боль в сердце при ходьбе отдает в левую лопатку, зубы, руку, могут отдавать даже в шею, нижнюю челюсть, левый глаз, поясницу, яички.
Боль в сердце при инфаркте продолжается несколько часов, очень сильные болезненные ощущения, также носят сдавливающий, сжимающий характер. Кроме боли человека также беспокоит сильная слабость, может понизиться артериальное давление, появится нарушение ритма, одышка в покое. Очень выражено чувство тревоги, вплоть до страха смерти.
к оглавлению ↑Как отличить?
Чтобы вовремя получить необходимую помощь врачей и не беспокоиться в случае остеохондроза или других воспалительных заболеваний с болезненными ощущениями в кардиальной области, рассмотрим основные отличительные особенности всех этих состояний.
Обратите внимание! Основной признак боли в сердце — это связь с физической нагрузкой, короткая продолжительность и исчезновение в покое.
При инфаркте боль в левой части груди возникнет в покое. Она не будет усиливаться при поворотах и наклонах туловища, Будет сопровождаться усилением одышки, общей слабостью.
Если боль в сердце у вас возникла впервые, она возникла во время ходьбы или в покое, носит сжимающий, сдавливающий характер и не усиливается при поворотах туловища — вызывайте карету скорой помощи и обеспечьте себе постельный режим до ее приезда.
Инфаркт миокарда
Если боли в левой половине грудной клетки носят колющий характер, усиливаются при поворотах и наклонах, накануне произошло переохлаждение или интенсивная физическая нагрузка, скорей всего это остеохондроз или миозит. Нужно обратиться к невропатологу или терапевту.
Для того, чтобы не пропустить инфаркт миокарда, при возникновении любых болей в области сердца, и особенно если они отдают в лопатку, нужно как можно быстрее сделать электрокардиограмму. Только это исследование поможет быстро обнаружить инфаркт миокарда.
к оглавлению ↑Если его нет, то все равно необходима консультация кардиолога и даже госпитализация, если обнаружена впервые возникшая стенокардия и боли в левой половине груди связаны именно с сердцем.
Необходимая помощь
Если у вас возникли болевые ощущения в области левой половины грудной клетки при ходьбе, нужно положить под язык таблетку нитроглицерина. Если это настоящая стенокардия, то болезненные ощущения пройдут моментально.
Точно также необходимо поступить при возникновении болезненных ощущений в левой половине грудной клетки в покое. Если прием нитроглицерина не уменьшил болезненные ощущения, то возможно это болит не сердце или наоборот, нужно исключать инфаркт миокарда.
Любая интенсивная боль в левой половине грудной клетки требует срочной консультации врача и снятия электрокардиограммы. Для обнаружения стенокардии напряжения электрокардиограмма будет неинформативной, для регистрации изменений во время физической нагрузки необходимо холтеровское мониторирование или велоэргометрия. Эти исследования проводятся только после консультации кардиолога.
Учитывая все вышеизложенное можно сказать, что если у вас возникла боль в левой части грудной клетки, иррадиирующая в лопатку, значит пора обратится к врачу.
Если эти боли возникают во время ходьбы и проходят во время остановки, то обращаться нужно срочно к кардиологу. Теоретически можно отличить боли сердца от других заболеваний без обследования, но лучше не рисковать и получить консультацию высокоспециализированного врача.
Позднее обращение к врачу при наличии серьезных кардиологических проблем может значительно ухудшить прогноз для дальнейшей жизни и здоровья.
Мария, 52 года. Госпитализирована в кардиологическое отделение с крупноочаговым инфарктом миокарда передней стенки. Боли в левой части груди появились у женщины несколько дней назад. Мария к врачу не обратилась, начала принимать нестероидные обезболивающие препараты по совету подружки, мазать согревающей мазью грудную клетку. Лечение не помогало, поэтому Мария обратилась в поликлинику к терапевту.Во время обследования обнаружен на ЭКГ инфаркт миокарда и больную на 3-й день заболеваний госпитализировали в кардиологическое отделение. Соответственно, женщине была оказана медикаментозная помощь несвоевременно. Женщина выписана из отделения через 3 недели в удовлетворительном состоянии на дальнейшее лечение в амбулаторных и санаторных условиях.
Короткая справка: В первые несколько дней инфаркта больные нуждаются в строгом постельном режиме и большом количестве лекарственных препаратов.
Когда человек переносит инфаркт на ногах, это приводит к увеличению зоны отмирания сердечной мышцы. Получение необходимого лечения в первые часы возникновения инфаркта миокарда помогает сохранить сердечную мышцу и избежать в дальнейшем серьезных осложнений.
Понравилась статья?
Дайте нам об этом знать –
поставьте оценку
Мой мир
Вконтакте
Одноклассники
Почитайте лучше, что говорит Ольга Маркович, по этому поводу. Несколько лет мучилась от атеросклероза, ИБС, тахикардии и стенокардии – боли и неприятные ощущения в сердце, сбои сердечного ритма, повышенное давление, одышка даже при малейшей физической нагрузке. Бесконечные анализы, походы к врачам, таблетки не решали мои проблемы. НО благодаря простому рецепту, постоянные боли и покалывания в сердце, высокое давление, одышка – все это в прошлом. Чувствую себя замечательно!!! Теперь мой лечащий врач удивляется как это так. Вот ссылка на статью.
Операция на колено мениск – удаление, артроскопия, резекция при повреждении хряща
Операция на коленный мениск: особенности, реабилитация, стоимость
Повреждение менисков – самая частая проблема людей, которые травмировали колено. Подобные травмы чаще получают мужчины, нежели женщины. Проблема повреждения менисков заключается в том, что они не могут восстановиться. В этой хрящевой прокладке нет кровеносных сосудов. Питается она от капсулы сустава, и если та находится далеко, то мениск не регенерирует. Вот почему лечить его повреждения часто приходится хирургическими методами.
Методы лечения
При потере мениска увеличивается риск артроза коленного сустава. Поэтому его стараются по возможности сохранить. Мениск выполняет ряд важных функций в колене. Он распределяет осевую нагрузку на суставные поверхности, стабилизирует сустав, смягчает удары при ходьбе, распределяет синовиальную жидкость.
При обращении пациента к врачу тот старается выбрать в каждом случае оптимальную терапевтическую тактику. Есть такие варианты лечения:
- консервативная терапия – возможна только при незначительных повреждениях;
- менискэктомия – основная операция, направленная на удаление мениска;
- накладывание шва – в последние годы нередко применяется при свежей травме;
- пластика мениска – используется при значительной травме.
При небольшом повреждении мениска, если разрыв произошел недалеко от капсулы, возможно консервативное лечение. В таком случае для ускорения регенерации хряща используется артротерапия. В колено вводится гиалуроновая кислота и обогащенная тромбоцитами плазма. Она выделяет факторы роста, которые стимулируют восстановление мениска.
Очень часто наблюдается сочетанная травма. Приблизительно у каждого третьего пациента помимо мениска повреждены также структуры суставно-связочного аппарата. При такой травме в рамках одной операции врач сшивает связки, полностью или частично удаляет мениск.
Особенности оперативного лечения
Перед хирургическим вмешательством проводят исследование сустава. Предпочтение отдают МРТ – она дает более точную информацию. Хотя может также быть проведено УЗИ. Затем выполняют лечебно-диагностическую артроскопию.
В ходе артроскопии врач удаляет кровяные сгустки, отломки хрящей, промывает полость сустава. Он осматривает мениск. При его повреждении в «белой» зоне, которая не кровоснабжается, проводится резекция – частичное удаление хрящевой прокладки. Если она повреждена в «розовой» или «красной» зоне, то может регенерировать. В таком случае врач сшивает мениск, а нити выводит на суставную капсулу. Место разрыва может быть закрыто синовиальным лоскутом, что сокращает сроки восстановления. В среднем мениск срастается через 1 месяц после проведенной операции.
Стоимость операции по резекции мениска составляет около 1 тысячи долларов. Шов мениска, накладываемый при помощи артроскопического хирургического вмешательства, обходится на 50–60% дороже.
Реабилитация
Первый этап реабилитации длится до заживления мягких тканей. Его длительность составляет около 2 недель. На прооперированную ногу можно опираться с первого дня.
Основными целями ранней реабилитации является устранение боли, отека и других симптомов. Происходит прорабатывание объема пассивных движений сустава. Идет подготовка к дальнейшей реабилитации с помощью лечебной физкультуры.
Второй этап занимает полтора месяца. Выполняются различные упражнения под руководством специалиста по лечебной физкультуре. Цели второго этапа реабилитации:
- формирование походки;
- возврат полного контроля над мышцами нижних конечностей;
- развитие силы мышц и выносливости;
- увеличение объема активных движений в суставе.
Лечебная физкультура дополняется физиотерапией. Она позволяет улучшить кровоснабжение в колене. Это способствует устранению отечности, а также ускоряет регенерацию мениска.
Далее следует третий этап реабилитации. Он может длиться несколько месяцев. Пациент продолжает тренировки, при необходимости получает массаж и физиопроцедуры. Человек уже возвращается к привычному образу жизни. Его задача состоит в том, чтобы прооперированная конечность по функциональности приблизилась к здоровой.
Сегодня операции на менисках стали значительно более щадящими и менее травматичными. Хирургические вмешательства проводятся через минимальные разрезы, что сокра
med.vesti.ru
Когда требуется провести операцию на мениске коленного сустава, какие методы диагностики реализуются, частичная и полная резекция
Колено – это сустав, который больше остальных подвержен травмам. Именно после его повреждения возникают самые опасные последствия: разрывы связок, травмирование мениска и костной поверхности сустава. Вылечить консервативными методами нарушения в мениске обычно не получается, поэтому важно, чтобы операция на мениске коленного сустава была проведена вовремя.
 Операции на мениске
Операции на менискеДиагностика травмы мениска
Травмы правого или левого мениска диагностируются уже при визуальном осмотре, также доктор проводит пальпацию и учитывает все имеющиеся симптомы. При этом все-таки сохраняется вероятность перепутать разрывы при незначительном повреждении с растяжением или ушибом.
Если не начать лечение своевременно, то травма становится хронической. При сомнениях в диагнозе врач обязательно назначает МРТ. Независимо от разновидности полученной травмы в обязательном порядке организуются инструментальные методы:
- УЗИ;
- компьютерная томография;
- тест для выявления разрывов связок.
 Разрыв мениска
Разрыв менискаЛечение разрыва мениска
Мениск лечится по принципу травмы, вызванной разрывом связок.
В первую очередь организуется консервативная терапия. Требуется обезболивание уколом или, когда травма нетяжелая, препаратами в таблетках. Местно прикладывается холодный компресс, создается полный покой ноги. Для обезболивания лучше всего подходят препараты НПВС, они снимают проявления боли и воспаления, сустав перестает опухать.
Иммобилизация длится не меньше 1 месяца. Но полностью движения не ограничены, иначе высока вероятность проявления контрактуры. Операция при сильном разрыве мениска проводится обязательно, так как консервативные методы не принесут необходимых результатов. Для дополнительной фиксации применяется хотя бы наколенник. Консервативная терапия требует временного отказа от спортивных занятий, которые предполагают толчки, кручения и рывки ногой.
Когда врач назначает проведение эвакуации жидкости из полости сочленения, то реализуется игольная аспирация. При гемартрозе дренируют скопившуюся в мениске кровь. Может потребоваться повторное проведение процедуры, чтобы полностью эвакуировать патологическую жидкость.
При полном разрыве мениска лечение проводится только оперативно.
Хирургия мениска показана не только в случае разрыва, но и при застарелых травмах. Самыми современными являются артроскопические методики, которые дают возможность уже спустя несколько дней снова встать на ноги.
При артропластике инструменты вводятся через несколько очень маленьких отверстий. Как правило, резекция реализуется частично, полностью его не удаляют. Манипуляции врача позволяют максимально восстановить нетронутые части, потому что они имеют важное значение для процессов амортизации.
После оперативного вмешательства боль проходит, появляется возможность движения. К пациенту возвращается способность нормально передвигаться, ходить по лестницам, забыть о нарушении, вернуться к любимому спорту. Главное – это своевременная медицинская помощь.
Резекция мениска (тотальная и частичная)
Резекция, по-другому менискэктомия, реализуется, если результат от консервативного лечения не получен или травма очень сильная. Показаниями к хирургическому вмешательству становятся:
- вертикальный разрыв по центральной линии;
- отрыв части мениска;
- разрыв в периферии – со смещением или без него.
Тотальная резекция хрящевой прослойки избавляет от болей и возвращает возможность нормального движения коленом, но впоследствии иссечение провоцирует дистрофию в суставном хряще. В 80% случаев спустя 15 лет после операции ставится диагноз артроз.
 Артроскопия
АртроскопияСовременные методики предполагают реализацию частичной резекции. При этом неповрежденная часть сохраняется или полностью восстанавливается его целостность. Неполная или парциальная резекция помогает сохранить полноценную работу сустава колена и предупредить дальнейшие проблемы в работе костно-суставного аппарата.
Основная цель частичного удаления – обработка внутреннего края мениска с высокой точностью. Хирург убирает все шероховатости, после чего кромка становится идеально ровной. При деструкции врач проводит обязательную послеоперационную терапию, которая также улучшает состояние мениска. Для этого в колено вводятся лекарства, помогающие вернуть эластичность и упругость ткани.
Трансплантация (замена хрящевой ткани) необходима, когда травма сильно выражена и альтернативы пластике нет. Если заменять латеральный или медиальный мениск полностью, то можно восстановить все его функции. Для пластической артроскопии пораженный хрящ меняют на донорский имплант или синтетический из специальных коллагеновых волокон. Риски отторжения будут минимальными.
Техника резекции мениска
Резекция является малоинвазивным щадящим методом, который реализуется посредством артроскопа. В колене делается 3 маленьких разреза. Через один вводится аппарат для передачи изображения полости колена на монитор, во второе – хирургический инструмент, а в третий подается физиологический раствор.
Во время операции врач четко визуализирует область воздействия. Части пораженных тканей выводятся с раствором из полости, лоскуты удаляются, а края подравниваются, затем проводится их скрепление зашиванием. Оторванные фрагменты крепятся швами, шурупами, стрелами, дротиками или другими специальными фиксаторами.
Тотальное удаление нужно только при полном разрушении. Основные достоинства резекции – это:
- точная диагностика;
- минимальное травмирование кожи и мягкой ткани;
- отсутствие вероятности большой кровопотери.
Осложнения после менискэктомии
Несмотря на то что процент успешных операций составляет 85%, сохраняется вероятность осложнений. К ним относятся:
- травмы сосудов и обильные кровотечения, провоцирующие образование обширных синяков и гематом, также кровоподтеков;
- тромбозы;
- инфекционный воспалительный процесс мениска, зона вмешательства может загноиться;
- травмирование нервных волокон.
 Осложнения после операции
Осложнения после операцииПротивопоказания к проведению операции
Обычно негативных последствий после операции не возникает, потому что она назначается в крайних случаях или по строгим показаниям, когда другое лечение не поможет. Но важно обязательно обращать внимание и на противопоказания:
- гипертонию;
- сахарный диабет;
- проблемы со свертываемостью крови;
- нарушения функций легких и сердца.
Период восстановления
После операции требуется обязательная реабилитация. Запрещается пренебрегать правильной организацией этапа восстановления. Реабилитация позволяет разработать мениск, предупредить застои в связках. Пациентам показано физиотерапевтическое лечение, ЛФК, лечебные массажи, ношение специального ортеза. Чем больше времени больной начнет уделять послеоперационному лечению, тем быстрее и качественнее ему удастся нормализовать функционирование колена.
Важный момент реабилитации – выбор правильной обуви. Каблук должен равняться 2 – 3 см. Женщинам запрещаются высокие каблуки. В обувь требуется обязательно класть ортопедические стельки с супинаторами, которые изготавливаются после плантографии.
Первые пару дней после хирургии мениска требуется применение холодных компрессов, обезболивающих средств, нужно больше лежать. Если признаков инфицирования нет, приступают к разработке мениска. Хорошо действует ходьба с опорой, сгибания и разгибания голеностопа, пальцев стопы, упражнения для четырехглавой мышцы.
 Разработка мениска
Разработка менискаПосле операции комплекс восстановительных мероприятий разрабатывается врачом в индивидуальном порядке. Обязательно учитывается тяжесть состояния, успех вмешательства, возраст, психологическое здоровье. Если осложнений нет, то через полтора месяца походка полностью нормализуется. Через пару месяцев пациент сможет плавать, приседать, бегать трусцой, увеличивая эти нагрузки. Полное восстановление занимает примерно 6 месяцев.
К эффективным методикам физиотерапии относятся:
- магнитная;
- ультразвуковая;
- рефлекторная;
- аппликации с озокеритом.
 Аппликации с озокеритом на колено
Аппликации с озокеритом на коленоПо возможности хорошо проводить курс терапии в санатории с лечебной грязью и минеральными водами. Быстрых результатов восстановления позволит добиться четкое соблюдение установок специалиста.
Без восстановительной терапии, лечебных тренировок не получится правильно и полностью вернуть работу мениска. Комплекс мер будет зависеть от тяжести самой операции:
- При щадящем хирургическом вмешательстве нагружать сустав допустимо на 2-й день. В течение первой недели обязательно применяются костыли. На работу человека могут выписать уже через 2 недели, а через 3 разрешаются занятия на велотренажере и постепенное добавление нагрузки. Рекомендуется первое время не отказываться от использования фиксирующей повязки для колена.
- При сшивании мениска пациенту назначается применение костылей, а только спустя 5 недель допускается ходьба без опоры. К спорту можно возвратиться только через 8 недель после консультации с врачом. Спортивные нагрузки разрешены минимум через 6 месяцев.
- При трансплантации нагрузка запрещена в первые 6 недель. Увеличение активности разрешено через 2 месяца, а возврат к тренировкам только после получения разрешения специалиста, который обязательно проводит дополнительную диагностику.
Препараты при реабилитации
Лекарственное лечение после операции допустимо для купирования воспаления, для снятия боли и ускорения нормализации работы сустава.
Рекомендуется применять такие препараты:
- уколы в сустав с кортикостероидами – Дипроспаном, Гидрокортизоном и Кеналгоном;
- нестероидные лекарства – Ибупрофен, Мовалис;
- хондропротекторы – Хондроксид или Артру;
- инъекции с гиалуроновой кислотой (не больше 3 раз), препараты Синвикс, Гиастат и т. п.
При своевременной и правильной организации операции симптомы травмы мениска постепенно исчезают, а подвижность колена возвращается примерно через 6 – 8 недель. Оперировать или нет, решает специалист. Пациент должен соблюдать все правила, установленные врачом.
lechisustavv.ru
ее методы и виды, наглядное видео
 Автор статьи: Ячная Алина, хирург-онколог, высшее медицинское образование по специальности “Лечебное дело”.
Автор статьи: Ячная Алина, хирург-онколог, высшее медицинское образование по специальности “Лечебное дело”.Дата публикации статьи:
Дата обновления статьи:
Очень часто при разрыве менисков возникает вопрос, стоит ли избегать операционного вмешательства. Не лучше ли вначале пройти консервативное лечение и лишь потом, при необходимости, решаться на операцию?
Следует понимать: возможность консервативного лечения не означает, что к операциям на мениске следует прибегать как к крайней мере. Достаточно часто разрывы структур коленного сустава эффективнее и надежнее оперировать сразу, поскольку последовательное лечение (консервативное, а затем, при отсутствии эффекта – оперативное) может значительно осложнить восстановление сустава, привести к потере времени и ухудшить отдаленные результаты терапии.
Оперативное лечение повреждений проводится при наличии разрывов значительных размеров, раздавливания хрящевой ткани мениска, отрыва его тела и рогов, а также в случае неэффективности консервативной терапии.
Оперативное вмешательство может проводиться открытым способом (артротомия – когда вскрывается полость сустава) и эндоскопическим методом (артроскопия). «Золотым стандартом» лечения разрывов менисков на сегодняшний день является артроскопия – щадящая, малотравматичная манипуляция, которая имеет ряд существенных преимуществ:
- высокая степень диагностики повреждений;
- отсутствие необходимости больших разрезов суставной сумки;
- малая травматичность окружающих тканей;
- ранняя реабилитация после операции;
- отсутствие необходимости фиксации ноги в неподвижном положении;
- значительное сокращение срока пребывания в стационаре.

Артроскопия – это эндоскопический метод диагностики и лечения заболеваний и травм суставов
Методика артроскопии
Артроскопия коленного сустава проводится через два прокола. В один из них вводят артроскоп, транслирующий через оптическую систему изображение на монитор. Внутрь сустава по артроскопу вводится физиологический раствор, который раздувает суставную полость и позволяет провести ее тщательный осмотр изнутри. Второй прокол служит для хирургических манипуляций, через него вводят различные инструменты. Чаще всего артроскопия проводится под спинномозговой анестезией.
В зависимости от локализации и характера повреждений выбирается тот или иной хирургический метод лечения:

Восстановление мениска
Восстановление проводится при свежих повреждениях коленного сустава путем наложения шва на мениск артроскопическим методом. Такую операцию проводят людям молодого возраста (до 40 лет) при наличии соответствующих показаний:
- продольный вертикальный разрыв мениска,
- отрыв мениска от капсулы с зазором не более 3-4 мм,
- периферический разрыв без смещения или со смещением его к центру,
- отсутствие дегенеративных процессов в хрящевой ткани.
В ходе операции мениск сшивают с помощью специального шва, в зависимости от локализации разрыва существует несколько различных способов сшивания. Какой из них подходит в каждом конкретном случае решает хирург во время операции. Эти методы основаны на фиксации мениска к капсуле коленного сустава.
Также широко используется фиксирование мениска внутри сустава различными приспособлениями: рассасывающимися фиксаторами в форме шурупов, стрел, кнопок и дротиков. Предварительно проводится тщательная обработка краев разрыва: срезаются лоскуты и нежизнеспособные фрагменты, а также проводится абразия края до появления капиллярного кровотечения. При фиксировании важно точное совмещение краев разрыва.
Целью операции на мениске (боковом и внутреннем) является сохранение его тела в максимально возможном объеме для предотвращения развития в дальнейшем деформирующего артроза.
Успех восстановительной операции определяется целым рядом факторов, основные – это локализация разрыва и его давность. При разрывах острого характера в красной или красно-белой зоне, которые имеют относительно хорошее кровоснабжение – шансов на заживление значительно больше, чем при разрывах хронического характера в белой или красно-белой зоне.

Полное или частичное удаление
Удаление части или всего мениска проводится при полном раздавливании хрящевой ткани, отрывах большей части мениска, а также при появлении осложнений. Современный подход предполагает удаление только поврежденной части мениска с выравниванием краев дефекта. Полное удаление проводится только в крайних случаях и не рекомендуется из-за высокой вероятности появления посттравматических изменений в суставе, приводящих к развитию выраженного артроза.
Трансплантация
Методы трансплантологии позволяют провести полную или частичную замену поврежденного бокового и внутреннего коленного мениска с восстановлением его функции. Для этой цели может использоваться как донорский трансплантат (замороженные донорские или трупные ткани), так и синтетический имплантат.
Трансплантат вводится через небольшой разрез и пришивается, очень важно при таких операциях точно определить расположение и размер имплантируемого мениска. При данной процедуре эффект отторжения не наблюдается, риск метода заключается в длительных сроках поиска подходящего трансплантата.
Синтетический имплантат применяется для частичной компенсации повреждений бокового и внутреннего мениска. В имплантате используется губкообразный материал, который хорошо приживается, а кровеносные сосуды проникают в его пористую структуру, образуя новые природные ткани. После начала самостоятельного функционирования вновь образованных тканей имплантат самостоятельно рассасывается и выводится из организма.
Показания к трансплантации:
- полное раздробление мениска;
- невозможность восстановления другими способами;
- возраст до 40 лет.
Противопоказания:
- пожилой возраст;
- дегенеративные изменения в коленном суставе;
- нестабильность колена;
- общие заболевания.
После любого вида оперативного вмешательства проводится медикаментозная терапия, а также курс реабилитации, который включает специальные упражнения и физиотерапевтические процедуры.

Коллагеновый имплантант. Коллаген – белок, составляющий основу костей, хрящей, сухожилий…
Послеоперационные осложнения
Несмотря на то, что подобные операции в 85% проходят успешно, существует опасность развития послеоперационных осложнений: повреждение сосудов и кровотечения, тромбоз, развитие инфекционного воспаления коленного сустава, повреждения нервных окончаний.
Подготовка к операции
Перед операцией пациенты сдают следующие анализы:
- общий анализ крови;
- общий анализ мочи;
- анализ крови на билирубин, сахар;
- анализ крови на RW, ВИЧ, гепатит;
- определение группы крови, резус-фактора;
- электрокардиограмма;
- консультация терапевта (пациентам старше 50 лет).
В предоперационный день:
- накануне операции – легкий ужин,
- исключить прием алкоголя за 5-7 дней до операции,
- провести все необходимые гигиенические мероприятия.
Операция не выполняется:
- на фоне протекания острых воспалительных процессов (грипп, ОРЗ, герпес),
- в период менструации и за три дня до и после нее.
В заключение необходимо отметить, что симптомы после операции при отсутствии осложнений исчезают постепенно на протяжении шести-восьми недель.
Владелец и ответственный за сайт и контент: Афиногенов Алексей.
sustavzdorov.ru
Удаление мениска коленного сустава
Для лечения ушибов и микротравм используют консервативные методы, приводящие к восстановлению структуры хряща. Тяжелые патологии: глубокий разрыв, отрыв части хряща или его раздробление служат показанием для хирургического вмешательства, в ходе которого производится полное или частичное удаление мениска.
Оперативное лечение
Операция на мениске может быть срочной, когда пациент поступает в отделение сразу же после травмы, и плановой, назначенной после обследования. Практический опыт показывает, что наиболее продуктивными, с точки зрения успешного восстановления функций коленного сустава, служат операции при свежих травмах. Целью оперативного лечения выступает сохранение мениска в максимально возможном объеме, чтобы восстановить функции колена и предотвратить развитие деформирующего артроза.


Один из методов удаления мениска — артроскопия
Несогласие пациента на операцию и длительное консервативное лечение могут привести к серьезным осложнениям — хондромоляции. Не получающая питания в поврежденном участке хрящевая ткань размягчается, вплоть до распадения на волокна. Развивающиеся в мениске дегенеративные процессы осложняют ход хирургического вмешательства и могут стать причиной полной резекции хряща.
Виды операций
В зависимости от сложности полученной травмы, возраста пациента и сопутствующих осложнений операция на мениск может проводиться следующими способами:
- менискэктомия — тотальное или частичное удаление (резекция) хряща
- сшивание хряща
- трансплантация
Менискэктомия
Она представляет собой полное или частичное удаление хрящевой прокладки. Резекция мениска коленного сустава выполняется в следующих случаях:
- глубокие разрывы
- отрыв части хряща
- выраженные дегенеративные изменения его структуры
Если была оторвана часть, ее удаляют и проводят высокоточную обработку кромки оставшегося хряща. Глубокие разрывы, особенно расположенные в белой зоне, самостоятельно не заживают, сопровождаются ограничением объема движений в суставе и выраженным болевым синдромом. В этих случаях проводится операция по удалению мениска коленного сустава с его полной или частичной резекцией.


Частичное или полное удаление хряща называется менискэктомией
Парциальная (неполная резекция) позволяет сохранить функции коленного сочленения, избежать развития дистрофических изменений и предотвратить развитие деформирующего артроза. Тотальная менискэктомия очень травматичная операция, к которой прибегают при крайней необходимости. В 85% случаев после ее проведения у пациента развивается выраженный артроз.
Сшивание мениска
Если разрыв небольшой, произошел в красной зоне, имеющей хорошее кровоснабжение, его зашивают нерассасывающимися нитями (капрон, полипропилен, шелк). Наложение шва выполняется преимущественно при линейных разрывах и свежих травмах, не старше 1 недели.
Несоблюдение этих условий приведет к тому, что сшитые ткани не срастутся, и вскоре произойдет повторный разрыв. Данный способ используется для лечения травм мениска у людей не старше 45 лет при условии отсутствия дегенеративных процессов.
Условия для проведения операции по сшиванию мениска:
- небольшой по размеру разрыв
- расположение разрыва продольное или вертикальное
- травма расположена в красной зоне
- травма свежая
- пациент не старше 45 лет
- в хряще нет признаков дегенеративных процессов
Также для скрепления разрыва широко используются рассасывающиеся фиксаторы (шурупы, стрелы, кнопки, дротики). Перед их применением срезаются нежизнеспособные фрагменты хряща, тщательно обрабатываются края разрыва, чтобы обеспечить их точное совмещение.


В некоторых случаях мениск можно сшить
У операции по сшиванию мениска есть ряд особенностей. Во-первых, нельзя гарантировать успешный результат, поскольку он зависит от многих факторов. Во-вторых, чтобы ткани хряща полностью срослись, во избежание повторного разрыва, время использования костылей после операции увеличивается до 6-8 недель.
Трансплантация
При этом виде операций проводится замена мениска коленного сустава — поврежденный хрящ полностью удаляется, и на его место устанавливается трансплантат.
Используют донорские свежезамороженные ткани и искусственные хрящи. Донорские или искусственные мениски хорошо приживаются, но после операции потребуется длительная реабилитация до 4-6-и месяцев.
Показания к трансплантации:
- раздробление мениска на множество фрагментов
- отсутствие возможности сохранить часть хряща необходимого размера
- пациент не старше 45 лет


Трансплантация мениска подразумевает полную замену хряща
Способ хирургического вмешательства
Операция при разрыве мениска коленного сустава может проводиться через открытый доступ или с помощью артроскопа.
Артроскопическая операция выполняется с применением эпидуральной анестезии и предполагает минимальное вмешательство. Использование артроскопа позволяет уменьшить зону повреждения тканей и сокращает восстановительный период. Удаление мениска через открытый доступ выполняют в случае, когда сопутствующие патологии коленного сочленения препятствуют проведению эндоскопической операции.
При открытых вмешательствах выше риск инфекционных осложнений, дольше пребывание в стационаре, позже начинается реабилитационный курс.
Послеоперационный период
Восстановительный этап включает следующие компоненты:
- физиопроцедуры
- массаж
- пассивная разработка прооперированного сустава
- хондропротекторы
- НПВС
- антибиотики и обезболивающие препараты по показаниям
Кроме этого, пациенту следует выполнять индивидуально подобранные упражнения, направленные на поддержание мышечного тонуса. Реабилитационный курс, следующий за послеоперационным периодом, включает ЛФК и физиотерапевтические процедуры, его продолжительность зависит от характера травмы. В целом, ограничивать нагрузку на сустав рекомендуется в течение 6-12 месяцев.
Физиотерапевтические процедуры позволяют улучшить кровообращение, питание тканей и тем самым ускорить процессы регенерации. Пациентам назначаются магнитотерапия, лазеротерапия и электростимуляция мышц.
Внутрисуставной отек является одним из частых осложнений менискэктомии. Он ограничивает подвижность сочленения и мешает восстановлению функций колена. Для устранения этого последствия рекомендован лимфодренажный массаж, выполнять который должен специалист. При его проведении воздействию подвергаются только ткани, массировать сустав нельзя.
Метод артроскопии


Инструменты для артроскопии
Артроскопическая резекция мениска относится к эндоскопическим операциям, которые проводятся без открытого доступа. Для выполнения артроскопии хирург около коленного сустава делает 3 надреза длиной по 0,5 см. В один вводится артроскоп, на трубке которого находятся лампочка и видеокамера. Он проецирует изображение полости коленного сустава на монитор и обеспечивает визуальный контроль за производимыми манипуляциями.
Во второй через трубку непрерывно подается стерильная жидкость. Физиологический раствор выполняет две функции: обеспечивает хорошее изображение на мониторе и вымывает частички поврежденных тканей из суставной полости. Третий надрез используется для ввода хирургического инструмента, с помощью которого выполняется резекция мениска.
По окончании операции, которая занимает порядка 2-х часов, техника извлекается, разрезы зашиваются, накладывается стерильная повязка. Наиболее предпочтительным вариантом служит спинальная анестезия. Для проведения операции колено фиксируется в согнутом положении.


Альтернатива общему наркозу
Артроскопия используется для проведения следующих операций:
- восстановление
- резекция
- трансплантация
Преимущества артроскопии
Артроскопия мениска коленного сустава является малоинвазивной щадящей операцией, позволяющей снизить уровень травмирования коленного сочленения, сократить реабилитационный период, уменьшить последствия и риск развития осложнений. Применение артроскопа обеспечивает великолепный визуальный контроль и не оставляет послеоперационных шрамов. В остальном техника проведения артроскопической и открытой операций идентичны.
Преимущества:
- малоинвазивный доступ
- отсутствие послеоперационных шрамов
- сокращенное пребывание в стационаре (1-2 дня)
- короткий послеоперационный период
- быстрая реабилитация
- сочетание диагностических и хирургических манипуляций
- минимальный риск развития осложнений
Последствия и послеоперационные осложнения
Как и любое хирургическое вмешательство, резекция мениска может иметь негативные последствия, проявляющиеся после операции:
- внутрисуставная инфекция
- кровотечение в полости сустава
- повреждение нервных окончаний
- тромбоэмболия
- свищи и спайки
- отек
- гемартроз
- остеомиелит


Колено после артроскопической операции
Послеоперационный отек хотя и относят к разряду осложнений, но на самом деле скорее является логическим ответом тканей на хирургическое вмешательство. Часто удаление мениска коленного сустава приводит к повреждению нервов, которое проявляется в подрагивании или онемении ноги. Нередко пациенты жалуются на ощущение «мурашек», бегающих по колену. Это временное осложнение, которое не требует лечения и через пару недель проходит самостоятельно.
Единственным минусом можно считать дискомфорт, который причиняет пациенту повреждение нервов.
При проведении менискэктомии могут быть повреждены сосудов, что приводит к внутрисуставному кровотечению и гемартрозу (скоплению крови в полости сустава), крайне редко встречаются осложнения тромбоэлического характера. Одним из наиболее частых осложнений считается инфекционное воспаление сочленения (острый артрит), который проявляется отеками, покраснением, болями в суставе.
Реабилитация
Реабилитация после операции на мениске коленного сустава является обязательной составляющей успешного лечения.
Она направлена на полное восстановление функций прооперированного сочленения. Ее продолжительность зависит от тяжести травмы, характера хирургического вмешательства и устанавливается индивидуально для каждого больного. Игнорирование реабилитационного курса может стать причиной утраты функций коленного сочленения и причиной развития стойкого анкилоза.
Восстановление после операции на мениск может занять от одного до нескольких месяцев. Его продолжительность зависит от объема и способа вмешательства, возраста пациента. На протяжении всего восстановительного периода пациентам предписан массаж, ЛФК, физиопроцедуры. Иногда назначается прием лекарственных препаратов, ускоряющих процесс выздоровления.
Реабилитация включает:
- ЛФК
- физиопроцедуры
- массаж
При составлении комплекса лечебной физкультуры для каждого больного индивидуально подбираются упражнения, призванные максимально быстро восстанавливать функции коленного сочленения. На начальном этапе восстановления укрепляют мышцы бедра, затем постепенно вводят упражнения для разработки прооперированного сустава. Сначала упражнения выполняют лежа, потом сидя. Приступать к выполнению ЛФК в положении стоя можно только с разрешения врача. В рамках поздней реабилитации эффективны плавание, ходьба, силовые упражнения, езда на велосипеде.
Восстановление после артроскопии мениска можно начинать через 2-7 дней после операции. Если применялась открытая менискэктомия или было проведено сшивание мениска, колену необходим покой и ЛФК откладывается на срок от 3-х до 8-и недель в зависимости от сложности хирургического вмешательства и индивидуальных особенностей пациента.
Реабилитация после удаления мениска коленного сустава продлится не менее 3-х месяцев. После операции около 4-6 недель запрещены нагрузки на прооперированный сустав и пациент должен передвигаться с помощью костылей. Проводимые в это время реабилитационные мероприятия направлены на нормализацию кровообращения в суставе, устранение отека, профилактику контрактуры и воспаления.
Разрабатывать колено нужно под наблюдением физиотерапевта. После отказа от костылей занимаются восстановлением естественной походки и приступают к силовым нагрузкам. Тотальное удаление мениска не приводит к нарушению походки, если пациент своевременно пройдет полный реабилитационный курс.
Заключение
Менискэктомия является широко распространенной операцией с благоприятным прогнозом. Полноценная реабилитация после резекции мениска позволяет восстановить функции коленного сочленения в полном объеме.
nebolitsustav.ru
Операция на мениске коленного сустава. Основные проблемы
Содержание статьи:
В каких случаях проводится операция на колене мениск и какая опасность кроется в разрыве коленного хряща? Давайте выясним в сегодняшней статье.
Мениску отведена одна из важнейших ролей в нормальном функционировании колена. Мениск является неким «буфером» между поверхностями, которые характеризуются скольжением. Помимо этого, на него возложена распределительная функция. Повреждение хряща может носить как травматический, так и дегенеративный характер. Однако, независимо от характера повреждения, лечение осуществляется оперативным вмешательством. Это вызвано уменьшением вероятности развития повреждения поверхности мениска.
Операция на мениске коленного сустава позволяет избежать опасных последствий травмирования, которые проявляются в виде артроза или суставных патологиях.
Природа повреждения коленного хряща
Повреждения хряща колена напрямую зависит от повреждающих факторов. В зависимости от этого, мениск коленного сустава может отсоединиться от капсулы сустава, нарушить свою целостность как продольно, так и поперечно. Помимо этого, также может произойти потеря стабильности мениска. Что касается характера повреждений, то он отличен. В большинстве случаев сдавливание диагностируется на наружном хряще, в то время, как разрывы – на внутреннем.
В силу того, что наружный мениск более подвижный нежели, внутренний, то вполне естественно, что он подвержен большему истощению и травмированию.
В редких случаях коленные хрящи подвергаются влиянию различных дегенеративных процессов, в частности, остеоартозу.
Симптоматика повреждений
Проявления повреждения хряща коленного сустава характеризуются неоднозначностью и могут быть схожими с симптомами повреждения коленного соединения либо надколенника. 
Для разрыва мениска характерны следующие симптомы:
- Некоторые трудности, возникающие в момент подъёмов и спусков с лестницы.
- Отсутствие возможности заниматься спортом.
- Избыточная жидкость в коленном суставе.
- Симптом «щелчка».
Все вышеперечисленные симптомы свидетельствуют о нарушениях, однако, операция мениск проводится только после тщательных исследований.
Первая помощь при повреждении мениска
Первым делом, после ушиба или травмы коленного хряща, необходимо ограничить колено в движении. Приложить холодный компресс к ушибленному месту. Такие действия направлены на снятие боли, припухлости и отёка. Также для снятия болевых ощущений рекомендуется ноге придать возвышенное положение. После выполнения всех вышеперечисленных действий необходимо принять болеутоляющие и противовоспалительные препараты.
Методы диагностирования
Серьёзные травмы коленного хряща, которые характеризуются полным разрывом требуют проведения пластических операций. Операция мениск коленного сустава может носить как косметический характер, так и полное удаление хряща. Что касается операции по удалению мениска коленного сустава, то она назначается лишь при полном разрыве. В том случае, если хрящ лишь частично разорван и занимает своё прежнее место, то операцию по удалению мениска не проводят.
Современные методы диагностирования дают возможность чётко определить степень повреждения хряща коленного сустава и распознать именно те ткани, которые провоцируют возникновение болевых ощущений.
К современным методам диагностирования патологий мениска относится рентген колена, ультразвуковое исследование и МРТ коленного соединения.
Тонкости проведения операции
Согласно полученным конкретным данным, врач может назначить пациенту как консервативное лечение, так и назначить операцию на колене мениска. На способ лечения повреждения мениска влияют следующие факторы:
- Тип и степень разрыва.
- Участок повреждения.
- Возраст пациента.
- Уровень подвижности пациента.
Лечение пациента состоит из следующих этапов:
- Отдыха.
- Физиотерапии.
- Восстановительной хирургии.
- Операции.
Операция на мениск зачастую осуществляется посредством артроскопии. В некоторых случаях используют артротомию (очень редко).
Повреждение хряща коленного соединения, которое характеризуется несильным сдавливанием не предполагает удаление мениска.
Лечение серьёзных разрывов, отрывов части хряща требует хирургического вмешательства. Операция колена мениск осуществляется методом артроскопии. Такой метод характеризуется наименьшим посторонним вмешательством и нарушением целостности суставной сумки.

Операция на мениске проводится с применением эндоскопической установки. Оперативное лечение предполагает регулярное промывание полости специальным раствором.
Операция на мениск, выполнена вышеописанным методом имеет ряд преимуществ. Артроскопия обладает такими преимуществами, как отсутствие внушительных разрезов после мениска операции. Также после проведённой артроскопии пациенту не следует держать ногу неподвижно. Операция проводится амбулаторным способом и не требует длительного нахождения в стационаре. Помимо этого, такой метод используется с целью диагностирования нарушений и повреждений хряща коленного соединения.
Послеоперационный период и восстановление
Главной составляющей любого лечения выступает реабилитационный период. После операции на колене мениск, пациенту необходимо восстановить подвижность, устранить болевые ощущения и снять отёчность. Повреждение хряща коленного сустава сопровождается физиотерапией, лечебным массажем и гимнастикой. Помимо этого, реабилитационный период состоит из курса приёма медикаментов (болеутоляющих и противовоспалительных). Также пациенту назначается местная терапия, состоящая из комплекса препаратов, работающие на улучшение кровоснабжения в суставах.
Что касается полного восстановления пациента, то оно зависит от степени травмирования и может составлять как одну неделю, так и порядка двух месяцев.
Благодаря опыту врачей и современному медицинскому оборудованию операцию по удалению мениска и восстановительный период проходит быстро.
Что такое артроскопия вы можете подробнее узнать посмотрев видео ниже
7sustavov.ru
Операция на коленном суставе на мениске, восстановление :: SYL.ru
Операция на коленном суставе на мениске подразумевает достаточно сложную процедуру, которая требуется при тяжелых повреждениях и нарушениях функциональных способностей пораженной области. Существует множество методик проведения операции, которые считаются относительно безопасными, но очень результативными. Однако все же существует риск возникновения различных осложнений и требуется проведение реабилитационных мероприятий.
Общая информация
Прежде чем определяться с тем, стоит ли проводить операцию на коленном суставе на мениске, важно понимать, что собой представляет сам мениск, для чего именно он предназначен. Это своего рода хрящевая прокладка, отвечающая за подвижность и гибкость сустава. Каждое колено имеет два мениска, соединенных между собой поперечной связкой. Хрящи округлой формы предназначены для выполнения следующих функций:
- стабилизирующая;
- распределительная;
- амортизационная.
 Повреждения этого органа зачастую связаны с различного рода травмами. При этом в значительной степени нарушается двигательная активность, и человек страдает от интенсивной боли.
Повреждения этого органа зачастую связаны с различного рода травмами. При этом в значительной степени нарушается двигательная активность, и человек страдает от интенсивной боли.Показания для проведения операции
Доктора предпочитают лечить повреждения мениска коленного сустава без операции консервативным способом. Однако в некоторых случаях без хирургического вмешательства просто не обойтись. Операция, проводимая на коленном суставе, требуется в таких случаях, как:
- раздавливание хрящей;
- отрывание мениска;
- отхождение хряща;
- смещение;
- отсутствие требуемых результатов при проведении консервативного лечения.
Все эти повреждения требуют срочного хирургического вмешательства, так как это может спровоцировать возникновение опасных последствий, в частности таких, как:
- синовит;
- истощение хрящевой ткани;
- артроз.
Для восстановления целостности пораженной области применяют различного рода хирургические методики. Современное оборудование, профессионализм докторов и передовые технологии – все это позволяет провести операцию практически безболезненно и очень результативно.
Виды хирургического вмешательства
Все виды хирургического вмешательства направлены на удаление или сшивание коленных хрящей. Для этих целей доктора применяют самые различные методики, в частности такие как:
- артроскопия;
- пересадка;
- менискэктомия;
- артротомия.
Трансплантация подразумевает пересадку искусственных или донорских трансплантатов. Этот вид хирургического вмешательства показан при проведении предварительного удаления хряща или интенсивных болезненных ощущениях в области колена, носящих хронический характер.
 Артроскопия направлена на восстановление поврежденной части. Процедура проводится с применением специального приспособления. При этом показано сшивание травмированной области и иссечение пораженных тканей.
Артроскопия направлена на восстановление поврежденной части. Процедура проводится с применением специального приспособления. При этом показано сшивание травмированной области и иссечение пораженных тканей.Менискэктомия представляет собой операцию по удалению хрящевой ткани или отдельной его части, оторвавшейся от сустава. Процедура проводится под анестезией.
Артротомия представляет собой вид хирургического вмешательства, направленный на удаление сильно поврежденного мениска. Во время проведения операции на коже пациента делается небольшой надрез в несколько слоев, каждый из которых закрепляется, а затем сшивается.
Особенности реабилитации после проведения операции
После операции на коленном суставе на мениске требуется проведение дополнительной терапии, подразумевающей под собой комплекс лечебной гимнастики и физиотерапии. Зачастую на первоначальном этапе проведения реабилитационных мероприятий образуется отечность мягких тканей, что может дополнительно сопровождаться воспалением. Это обусловлено поражением нервных окончаний и сосудов во время операции или сразу же после нее.
 Операция и лечение разрыва мениска коленного сустава даже при соблюдении всех требований могут давать определенные осложнения, именно поэтому в восстановительный период показана реабилитация, которая подразумевает под собой:
Операция и лечение разрыва мениска коленного сустава даже при соблюдении всех требований могут давать определенные осложнения, именно поэтому в восстановительный период показана реабилитация, которая подразумевает под собой:- устранение боли и отечности;
- уменьшение периода сращивания тканей;
- восстановление полноценной двигательной активности.
После выполнения операции мениска коленного сустава лечение подразумевает под собой:
- применение медикаментозных препаратов;
- физиотерапевтическое воздействие;
- лечебную физкультуру.
Проведение определенных восстановительных мероприятий обязательно нужно согласовывать с доктором. Самостоятельно принимать лекарства или делать специальные упражнения запрещается.
Ранний восстановительный период
Если произошел разрыв мениска коленного сустава, операция проводится в большинстве случаев, так как это помогает восстановить поврежденную область. Однако после операции обязательно показано проведение реабилитационных мероприятий. Ранний восстановительный период подразумевает под собой применение хондропротекторов для восстановления хрящевой ткани, а также проведения лечебной физкультуры для предотвращения мышечной атрофии и нормализации кровоснабжения сустава.
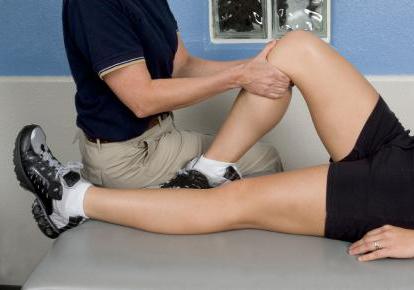 Пациенту назначают противовоспалительные средства, анальгетики, а при скоплении жидкости проводится пункция сустава. Хороший результат дают хондропротекторы, так как они способствуют образованию хрящей в организме. Хорошо зарекомендовали себя в лечении такие препараты, как «Терафлекс», «Артра», «Дона».
Пациенту назначают противовоспалительные средства, анальгетики, а при скоплении жидкости проводится пункция сустава. Хороший результат дают хондропротекторы, так как они способствуют образованию хрящей в организме. Хорошо зарекомендовали себя в лечении такие препараты, как «Терафлекс», «Артра», «Дона».Помимо этого, в процессе реабилитации показано проведение физиотерапевтических процедур и начальный курс ЛФК. Если на коленный сустав была наложена шина, то проводится гимнастика для стоп, бедер для предотвращения атрофии сустава.
Поздний реабилитационный период
Лечение разрыва мениска коленного сустава без операции не проводится, так как это достаточно серьезная травма, которая без соответствующей терапии может спровоцировать множество осложнений. После выполнения операции и проведения раннего периода восстановления нужно нормализовать подвижность сустава путем проведения специальной физкультуры.
Поздний реабилитационный период начинается буквально сразу же после выписки пациента из стационара, снятия иммобилизационной шины и швов. Пациент продолжает принимать хондропротекторы, при надобности обезболивающие и проходит курс физиотерапии.
В этот период требуется более серьезная разработка сустава, именно поэтому количество упражнений увеличивается и проводится физкультурный комплекс до появления болезненных ощущений. Затем нужно систематически повторять упражнения по 2-3 раза на протяжении 15-20 минут. Дополнительно назначается массаж травмированной конечности для обеспечения более лучшего притока крови. Стоит помнить, что массировать само колено запрещено, так как это может спровоцировать смещение. Нужно выполнять массаж голени или бедра.
Физиотерапевтические процедуры
Так как разрыв мениска коленного сустава без операции практически не лечится, а хирургическое вмешательство может спровоцировать различные осложнения, то обязательно нужно проводить реабилитацию. Зачастую для этого назначаются физиотерапевтические процедуры, в частности такие, как:
- электрофорез;
- лазеротерапия;
- массаж;
- магнитотерапия.
Физиотерапевтические процедуры проводятся в больнице под контролем специалиста.
Спортивная реабилитация
Обязательно нужно правильно восстановить мениск коленного сустава после операции и возвратить ему подвижность, именно поэтому применяется спортивная реабилитация. Этот метод восстановления подразумевает под собой применение различных тренажеров, которые предназначены для разогрева пораженной области.
 Зачастую назначается применение велоэргометра, который помогает задействовать все группы мышц конечностей. Кроме того, рекомендовано плавание не менее 30 минут в день. При этом нужно часто менять положение тела. Спортивное восстановление подразумевает под собой ходьбу, занятие с мячом и бег.
Зачастую назначается применение велоэргометра, который помогает задействовать все группы мышц конечностей. Кроме того, рекомендовано плавание не менее 30 минут в день. При этом нужно часто менять положение тела. Спортивное восстановление подразумевает под собой ходьбу, занятие с мячом и бег.Комплекс лечебных упражнений
Все лечебные упражнения после выполнения операции подбираются строго индивидуально, с учетом самочувствия пациента. При отсутствии серьезных противопоказаний и патологий лечебный комплекс обязательно должен включать в себя:
- приседания с мячом;
- ходьбу назад;
- бег;
- упражнения со степом;
- прыжки.
Все упражнения обязательно нужно выполнять в размеренном темпе, постепенно увеличивая нагрузку.
Хирургическая реабилитация
Восстановление после операции может проводиться также и хирургическим путем. Существует несколько различных методик восстановления, в частности таких как протезирование и наложение швов.
 Протезирование проводится при помощи искусственных пластинок. Эндопротезирование назначается только при удалении значительной части хрящевой ткани или сильном разрушении кости. Для обеспечения нормального кровообращения в области проведения операции накладываются швы. Однако такая процедура проводится, если с момента травмирования прошло не более недели.
Протезирование проводится при помощи искусственных пластинок. Эндопротезирование назначается только при удалении значительной части хрящевой ткани или сильном разрушении кости. Для обеспечения нормального кровообращения в области проведения операции накладываются швы. Однако такая процедура проводится, если с момента травмирования прошло не более недели.Осложнения после операции
Операция на коленном суставе на мениске в основном пациентами переносится хорошо и восстановление происходит в кратчайшие сроки. Однако в некоторых отдельных случаях операция может спровоцировать возникновение различных осложнений, в частности, таких как:
- возникновение инфекции внутри сустава;
- повреждение хрящей и связок;
- образование спаек;
- тромбофилия;
- повреждение нервов;
- остеомиелит;
- кровотечения;
- тромбоз;
- сепсис.
 Стоит отметить, что зачастую возникновение всех этих осложнений связано с допущением врачебных ошибок или несоблюдением указаний специалиста в восстановительный период. Именно поэтому для достижения положительных результатов проведения терапии нужно очень внимательно подойти к вопросу выбора клиники и доктора, а также четко следовать совершенно всем указаниям специалиста.
Стоит отметить, что зачастую возникновение всех этих осложнений связано с допущением врачебных ошибок или несоблюдением указаний специалиста в восстановительный период. Именно поэтому для достижения положительных результатов проведения терапии нужно очень внимательно подойти к вопросу выбора клиники и доктора, а также четко следовать совершенно всем указаниям специалиста.Лечение мениска коленного сустава без операции
Если поврежден мениск коленного сустава, то многие прибегают к хирургическому вмешательству, однако не всегда операция может принести желаемый результат, и она может спровоцировать различного рода осложнения. Лечение мениска коленного сустава без операции вполне возможно при таких травмах как:
- частичный отрыв;
- защемление;
- отрыв.
Существует множество результативных методик, которые помогут устранить воспаление и основные признаки заболевания. Лечение без операции мениска коленного сустава подразумевает под собой на протяжении острого периода ношение эластичного бинта. Важно при этом ограничить движения. Пораженную конечность нужно держать в приподнятом положении для обеспечения оттока крови.
 Когда острый период пройдет, нужно выполнять специальную лечебную физкультуру для восстановления подвижности пораженной области. Однако не стоит слишком сильно нагружать ногу. Для лечения можно использовать специальные ванны с лекарственными растениями, компрессы, настойки, мази для устранения болезненных ощущений и воспаления. Желаем вам крепкого здоровья!
Когда острый период пройдет, нужно выполнять специальную лечебную физкультуру для восстановления подвижности пораженной области. Однако не стоит слишком сильно нагружать ногу. Для лечения можно использовать специальные ванны с лекарственными растениями, компрессы, настойки, мази для устранения болезненных ощущений и воспаления. Желаем вам крепкого здоровья!www.syl.ru
отзывы. Реабилитация после операции на мениске коленного сустава
Вопрос о том, в каких ситуациях нужна операция на коленном суставе на мениске, приходится слышать довольно часто. Однозначно на него ответить сложно. Отзывы людей, которые пережили разные проблемы с этим органом, свидетельствуют о некоторой настороженности перед операцией, поэтому они искали консервативные методы лечения. Для того чтобы полнее раскрыть тему о необходимости хирургического вмешательсва, нужно разобраться в том, что собой представляет мениск.
Что такое мениски коленного сустава?
 Хрящевые прокладки, которые являются своего рода амортизаторами и стабилизаторами, а также увеличителями его подвижности и гибкости, называют менисками коленного сустава. Если сустав двигается, мениск будет сжиматься и изменять свою форму.
Хрящевые прокладки, которые являются своего рода амортизаторами и стабилизаторами, а также увеличителями его подвижности и гибкости, называют менисками коленного сустава. Если сустав двигается, мениск будет сжиматься и изменять свою форму.Коленный сустав включает два мениска – медиальный или внутренний и латеральный или наружный. Они соединяются между собой при помощи поперечной связки спереди сустава.
Особенностью наружного мениска является большая подвижность, поэтому и травматизм его выше. Внутренний мениск не такой подвижный, он зависит от внутренней боковой связки. Поэтому если он травмируется, то и эта связка также повреждается. В этом случае необходима операция на коленном суставе на мениске.
Причины различных травм менисков
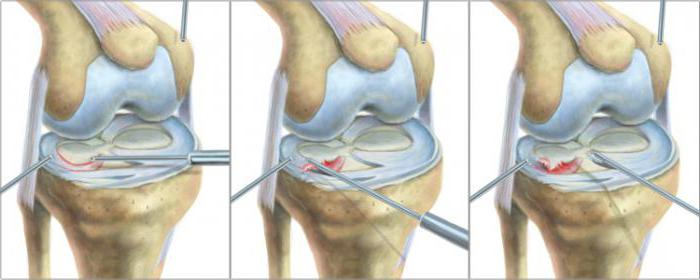 Так почему же происходят их повреждения, и в каких случаях необходима операция на мениске коленного сустава?
Так почему же происходят их повреждения, и в каких случаях необходима операция на мениске коленного сустава?- К разрыву хрящевой прокладки приводят травмы, которые сопровождаются движением голени в разные стороны.
- Повреждаться мениск коленного сустава (лечение, операция и другие методы будут рассмотрены ниже) может в случае чрезмерного разгибания сустава при приведении и отведении голени.
- Разрывы возможны при прямом воздействии на сустав, например, от удара движущимся предметом, ударении о ступеньку или падении на колено.
- При повторном прямом ушибе может возникать хроническая травматизация мениска, вследствие которой при резком повороте может произойти и разрыв.
- Изменения в менисках могут возникать при некоторых заболеваниях, таких как ревматизм, подагра, хроническая интоксикация (в особенности у тех людей, работа которых сопряжена с длительным стоянием или ходьбой), при хронических микротравмах.
Методы лечения мениска, отзывы
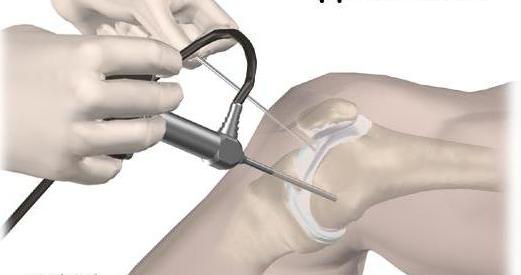 Не во всех случаях показана операция, так как повреждения этой ткани могут быть разными. Существует несколько способов восстановить функциональность мениска. Для этого проводятся физиотерапевтические процедуры, различные медикаментозные средства применяются, а также используются рецепты народной медицины.
Не во всех случаях показана операция, так как повреждения этой ткани могут быть разными. Существует несколько способов восстановить функциональность мениска. Для этого проводятся физиотерапевтические процедуры, различные медикаментозные средства применяются, а также используются рецепты народной медицины.Многие пациенты выбирают более консервативные методы, об этом свидетельствуют их отзывы. Но ими отмечается также риск потери времени на восстановление. Когда они вместо проведения операции, которую советовали специалисты, выбирали физиотерапию или лечение народными средствами, становилось только хуже. В таких случаях все-таки проводилась операция, но уже более сложная и с длительным восстановительным периодом. Поэтому иногда бывает так, что операция на коленном суставе на мениске неизбежна. В каких случаях она назначается?
Когда назначается операция на мениске коленного сустава?
- При раздавливании мениска.
- Если произошел разрыв и смещение его. Тело мениска отличается недостаточностью кровообращения, поэтому в случае разрыва о самостоятельном заживлении не идет речи. В этом случае показана частичная или полная резекция хряща.
- При кровоизлиянии в полость сустава также показана операция на мениске коленного сустава. Отзывы пациентов свидетельсвуют о достаточно быстрой реабилитации в этом случае.
- Когда полностью произошел отрыв тела и рогов мениска.
Какие виды манипуляций используются?
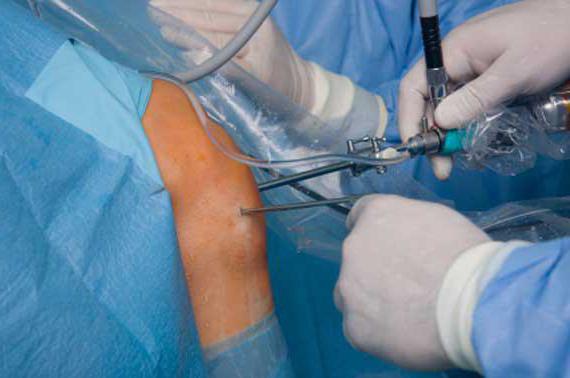 Операции проводятся для сшивания или частичного удаления хряща. Иногда операция по удалению мениска коленного сустава происходит с целью трансплантации этого органа. В этом случае удаляется часть поврежденного хряща и заменяется трансплантатом. Это не является слишком опасным хирургическим вмешательством, хотя некоторые пациенты, по их отзывам, боялись прибегать к помощи трансплантатов. После такой манипуляции мало рисков, так как донорские или искусственные мениски приживаются без особых проблем. Единственным минусом в этой ситуации является длительная реабилитация. В среднем она занимает 3-4 месяца для удачного приживания трансплантанта. После этого постепенно восстанавливается работоспособность человека. Тот, кто не хочет терять столько времени на реабилитацию, прибегает к радикальными методам восстановления разорванного своего хряща.
Операции проводятся для сшивания или частичного удаления хряща. Иногда операция по удалению мениска коленного сустава происходит с целью трансплантации этого органа. В этом случае удаляется часть поврежденного хряща и заменяется трансплантатом. Это не является слишком опасным хирургическим вмешательством, хотя некоторые пациенты, по их отзывам, боялись прибегать к помощи трансплантатов. После такой манипуляции мало рисков, так как донорские или искусственные мениски приживаются без особых проблем. Единственным минусом в этой ситуации является длительная реабилитация. В среднем она занимает 3-4 месяца для удачного приживания трансплантанта. После этого постепенно восстанавливается работоспособность человека. Тот, кто не хочет терять столько времени на реабилитацию, прибегает к радикальными методам восстановления разорванного своего хряща.В последнее время медицина достигла такого уровня, что удается сберечь даже разорванный на части мениск. Для этого необходимо не затягивать с операцией и в спокойном состоянии, при правильно организованном лечении, проводить не меньше месяца на реабилитации. Здесь также играет роль правильное питание. Отзывы пациентов можно встретить противоположные: одни склонны к замене хряща на донорский или искусственный, а другие отдают предпочтение своему. Но в этих двух случаях положительный результат возможен только при правильном подходе к реабилитации после операции.
Применение артроскопии коленного сустава
 При помощи артроскопии хирург может видеть большинство структур внутри коленного сустава. Коленный сустав можно сравнить с шарниром, который образован конечными отделами большеберцовой и бедренной кости. Поверхности этих костей, прилегающие к суставу, имеют гладкий хрящевой покров, благодаря которому они могут скользить при движениях сустава. В норме этот хрящ белого цвета, гладок и эластичен, три-четыре миллиметра в толщину. При помощи артроскопии можно выявить множество проблем, в том числе разрыв мениска коленного сустава. Операция при использовании артроскопической техники поможет решить эту проблему. После нее человек снова сможет полноценно двигаться. Пациенты отмечают, что на сегодняшний день это наиболее лучшая процедура по восстановлению функции коленного сустава.
При помощи артроскопии хирург может видеть большинство структур внутри коленного сустава. Коленный сустав можно сравнить с шарниром, который образован конечными отделами большеберцовой и бедренной кости. Поверхности этих костей, прилегающие к суставу, имеют гладкий хрящевой покров, благодаря которому они могут скользить при движениях сустава. В норме этот хрящ белого цвета, гладок и эластичен, три-четыре миллиметра в толщину. При помощи артроскопии можно выявить множество проблем, в том числе разрыв мениска коленного сустава. Операция при использовании артроскопической техники поможет решить эту проблему. После нее человек снова сможет полноценно двигаться. Пациенты отмечают, что на сегодняшний день это наиболее лучшая процедура по восстановлению функции коленного сустава.Операция на коленном суставе на мениске – длительность
При артроскопии через небольшие отверстия в полость сустава вводят хирургические инструменты. Артроскоп и инструменты, которые используют при этой процедуре, дают возможность врачу исследовать, удалять или сшивать ткани, находящиеся внутри сустава. Изображение через артроскоп попадает на монитор. Сустав при этом наполняют жидкостью, которая дает возможность видеть все достаточно четко. Вся процедура длится не более 1-2 часов.
По статистике среди всех травм коленного сустава половина приходится на повреждение мениска коленного сустава. Операция облегчает самочувствие пациента, снимает отек. Но, отмечают больные, результат этой процедуры не всегда предсказуем. Все зависит от разволокненности или истертости хряща.
Реабилитация при лечении консервативными методами, отзывы
 Реабилитация требуется не только после операции на мениске, но также в результате любого лечения этого хряща. Консервативное лечение предполагает двухмесячную реабилитацию с осуществлением следующих рекомендаций:
Реабилитация требуется не только после операции на мениске, но также в результате любого лечения этого хряща. Консервативное лечение предполагает двухмесячную реабилитацию с осуществлением следующих рекомендаций:- Делать холодные компрессы.
- Каждый день посвящать время лечебной физкультуре и гимнастике.
- Применение препаратов противовоспалительного и болеутоляющего действия.
Реабилитация после операци
Немного другие требования к восстановлению предполагает операция на мениске коленного сустава. Реабилитация в этом случае предполагает немного больше усилий, это же отмечают пациенты. Это связано с тем, что было более серьезное повреждение мениска, а также проникновение через другие ткани организма. Для восстановления после операции потребуется:
- Изначально необходимо ходить с опорой, чтобы не нагружать сустав – это может быть трость или костыли, длительность использования которых определяет врач.
- После этого на сустав немного увеличивается нагрузка – передвижение происходит уже с распределением нагрузки на суставы ног. Это происходит через 2-3 недели после проведения операции.
- Затем допускается самостоятельная ходьба с ортезами – специальными фиксаторами суставов.
- Через 6-7 недель необходимо начинать лечебную гимнастику.
При строгом соблюдении этих рекомендаций полное восстановление коленного сустава происходит спустя 10-12 недель после хирургического вмешательства.
Послеоперационные осложнения
Какие негативные последствия может после себя оставить операция на мениске коленного сустава? Отзывы свидетельствуют, что послеоперационные осложнения возникают редко, но все же они случаются.
- Наиболее часто возникает внутрисуставная инфекция. Она может попасть в сустав при несоблюдения правил асептики и антисептики. Также к инфицированию может привести уже имеющийся гнойный очаг в суставе.
- Встречаются также повреждения хрящей, менисков и связок. Бывали случаи поломки хирургических инструментов внутри сустава.
- Если неправильно подойти к реабилитации после оперативного вмешательства на коленном суставе, возможна его тугоподвижность, вплоть до анкилоза.
- Среди других осложнений можно назвать тромэмболию, газовую и жировую эмболии, свищи, спайки, повреждения нервов, гемартроз, остеомиелит, сепсис.
Занятия спортом после операции
Профессиональные спортсмены пытаются как можно быстрее вернуться к занятиям после травмы мениска и оперативного вмешательства. Со специально разработанной программой реабилитации этого можно добиться уже через 2 месяца, отмечают они. Для быстрого восстановления используются силовые тренажеры (велоэргометры), занятия в бассейне, определенные упражнения и так далее. Когда реабилитация подходит к концу, можно бегать на тредбане, передавать мяч, имитировать упражнения, относящиеся к определенному виду спорта. Отзывы таких пациентов свидетельствуют о трудностях в реабилитации подобным способом, так как разрабатывать больной сустав всегда сложно. Но после усиленных трудов и терпения можно добиться хороших и быстрых результатов.
Правильная реабилитация после операции на мениске коленного сустава приводит к полному выздоровлению. Прогнозы врачей благоприятные.
fb.ru
Совместимость с алкоголем аэртал – стоит ли совмещать НПВС и спиртные напитки?
инструкция по применению, описание, отзывы пациентов и врачей, аналоги
Немного фактов
Аэртал – лекарство, которое относится к нестероидным средствам противовоспалительного действия. Оно ускоряет регресс воспаления в пораженных тканях и купирует болевые ощущения. Средство используется в рамках консервативного лечения неврологических и ортопедических заболеваний. Высокая активность действующих компонентов в мягких тканях и костно-хрящевых структурах обеспечивает быстрое уменьшение припухлости суставов и мышечной скованности у больных с ревматическими патологиями.

Составляющие и распространенная лекарственная форма
В состав Аэртала входит ацеклофенак – нестероидное противовоспалительное вещество, оказывающее выраженное обезболивающее и антипиретическое действие. В качестве дополнительных компонентов добавляются:
- оксид титана;
- аспартам;
- метилоксипропилцеллюлоза;
- натрия сахаринат.
Выпускается препарат в виде двояковыпуклых таблеток, заключенных в гладкую оболочку. В 1 таблетке содержится 100 мг активного вещества. В ее состав входят:
- дистеарат глицерил;
- натрия кроскармеллоза;
- поливинилпирролидон;
- микрокристаллическая целлюлоза.
В 1 блистере находится 10 таблеток, в стандартной картонной упаковке находится от 2 до 9 блистеров.
Фармакологические свойства
Терапевтическое действие Артала основано на угнетении синтеза циклооксигеназы, которая принимает участие в выработке провоспалительных цитокинов. Снижение концентрации простагландинов и простациклинов ускоряет регресс воспаления в пораженных тканях. Таблетки обладают широким спектром действия:
- снимают воспаление;
- купируют боли;
- снижают температуру тела.
Рекомендуется использовать Аэртал в терапии неврологических и ревматических заболеваний. После перорального приема таблетки быстро абсорбируются в пищеварительном тракте. При этом пик концентрации действующих веществ достигается спустя 2-3 часа приема препарата.
Ацеклофенак быстро связывается с протеинами в плазме крови, в частности альбуминами. Наибольшая его концентрация достигается в синовиальной жидкости. Продукты распада выводятся органами детоксикации, в особенности почками. Период полувыведения активных веществ составляет 3.5-4 часа.
Показания к применению
Применение Аэртала способствует купированию болей и регрессу воспалительных процессов в поврежденных костно-хрящевых и мягких тканях. Назначается преимущественно для симптоматического избавления от таких болезней:
- остеохондроз;
- плечелопаточный периартрит;
- люмбаго;
- остеоартрит;
- ревматизм;
- спондилит.
Не исключено применение лекарства при обострении зубной боли и воспалении слизистой ротовой полости, вызванного гингивитом или стоматитом. Противовоспалительное средство показано в качестве анальгетика при патологиях, сопровождающихся болевым синдромом: функциональная дисменорея, боль в грудопоясничном отделе, внесуставный ревматизм и т.д.
Способ и особенности применения
Аэртал предназначен для перорального применения. Он обладает неприятным металлическим вкусом, поэтому перед употреблением не рекомендуется дробить или разжевывать таблетки. Употребляют их после еды, запивая небольшим количеством воды. Стандартная доза лекарства: 1 таблетка дважды в день. Между приемами таблеток должно проходить не менее 5 часов.
Продолжительность терапии и дозировка зависят от типа заболевания, поэтому определяются индивидуального для каждого пациента лечащим врачом. При отсутствии язвенной болезни назначают прием Аэртала в течение 30 дней. Если у пациента диагностируются тяжелые сопутствующие патологии (почечная недостаточность, фиброз печени), продолжительность лечения корректируют, в зависимости от физического самочувствия.
Применение при беременности и лактации
Нежелательно принимать НПВС во время беременности. Активные компоненты лекарства могут преодолевать плацентарный барьер и влиять на внутриутробное развитие плода. Активные компоненты Аэртала оказывают умеренное ототоксическое действие, что повышает риск развития кохлеовестибулярных расстройств.
При лактации нестероидные анальгетики также не рекомендуется использовать. Если по показаниям отказываться от лекарства нельзя, следует на время отказаться от грудного вскармливания. В противном случае у ребенка могут возникнуть кишечные расстройства, гастроэзофагеальный рефлюкс, метеоризмы, вздутие живота и т.д.
Совместимость с алкоголем
Категорически не рекомендуется употреблять алкогольные напитки во время прохождения медикаментозной терапии. Этанол снижает терапевтический эффект лекарства и негативно влияет на функционирование центральной нервной системы.

Побочные эффекты
Согласно данным в инструкции по применению лекарства, Аэртал может оказывать негативное действие на дыхательную, мочевыводящую и пищеварительную системы. К наиболее вероятным побочным реакциям можно отнести:
- обострение колита;
- боли в животе;
- вздутие;
- метеоризмы;
- рвота с кровью;
- нарушение стула;
- стоматит;
- болезненное мочеиспускание;
- внутренние кровотечения.
Но чаще всего лекарство вызывает у пациентов неспецифические реакции со стороны кожи и органов дыхания:
- бронхоспазмы;
- одышка;
- крапивница;
- кожный зуд;
- ангионевротический отек;
- обострение астмы.
Согласно результатам лабораторных исследований, компоненты препарата способствуют повышению активности ферментов в печени. Это влечет за собой повышение концентрации креатинина в системном кровотоке.
Передозировка и противопоказания
Препарат имеет стандартную рекомендованную дозу, она составляет 100 мг два раза в сутки. Между приемами таблеток должно проходить не менее 5-6 часов. Превышение указанной врачом дозировки может привести к следующим нежелательным реакциям:
- жжение в желудке;
- расстройство дыхания;
- кровотечение из ЖКТ;
- головокружение;
- гипотензия;
- брадикардия;
- дезориентация;
- судороги;
- потеря сознания.
В случаях сильной передозировки не исключено отравление всего организма, которое может привести к поражению печени и обострению почечной недостаточности. Больных с передозировкой нужно госпитализировать для дальнейшего мониторинга функций органов детоксикации.

Прямыми противопоказаниями к применению Аэртала являются:
Относительные распространяются на пациентов, у которых есть аллергические реакции на вспомогательные компоненты медпрепарата. Если после приема таблеток возникает одышка, ангионевротический отек, острый ринит или гипотензия, следует обратиться за помощью к врачу.
Взаимодействие с другими лекарствами
Инструкция запрещает одновременный прием двух и более нестероидных противовоспалительных средств. Несоблюдение этого правила может стать причиной развития побочных реакций. Прежде чем использовать средство в комбинации с антикоагулянтами, рекомендуется пройти аппаратное обследование. При склонности к кровотечениям или язвенной болезни одновременный прием лекарств может привести к внутренним кровотечениям.
Прежде чем использовать лекарство совместно с хинолоновыми антибиотиками, следует посоветоваться с врачом. У пациентов, совмещающих прием Аэртала с медикаментами этой группы, часто возникают судороги.
Условия хранения
НПВС нужно хранить в сухом месте при температуре до 25 градусов Цельсия. Срок годности таблеток в герметичной упаковке составляет 3 года с момента их выпуска. По истечению срока годности лекарство утрачивает свои фармакологические свойства, поэтому его следует утилизировать.
Условия продажи и структурные аналоги
Отпускается в аптеках только при наличии у пациента письменного назначения от врача.
Структурным аналогом препарата являются таблетки для перорального приема Асинак. Подобными фармакологическими свойствами обладают: Диклоген, Адолор, Кеталгин, Биоран, Ортофен, Доломин и Флотак.
Без рекомендации врача осуществлять замену медикаментов не рекомендуется. В составе неструктурных аналогов могут быть разные дополнительные компоненты, которые могут вызывать у пациентов аллергическую реакцию.
wer.ru
инструкция по применению, цена, аналоги
Описание
Аэртал относится к хорошо известной группе нестероидных противовоспалительных препаратов. Главным действующим веществом является ацеклофенак. Производитель позаботился о комфортном употреблении препарата Аэртал, поэтому он представлен в трех формах выпуска:
- В привычной для каждого человека форме таблетки – двояковыпуклой, белого цвета, покрытой оболочкой. Таблетка неделима, на одной ее стороне имеется гравировка с буквой А. Лечебная доза ацеклофенака в каждой таблетке – сто микрограмм. Имеются вспомогательные компоненты и защитная пленка. Количество таблеток различно – от десяти до девяноста штук в каждой упаковке.
- Инновационной формой, непривычной для обывателя, является саше – порошок, из которого готовится суспензия. Каждый пакетик с порошком содержит лечебную дозу ацеклофенака – сто микрограмм. Помимо этого имеются вспомогательные компоненты, общий объем порошка – три грамма. В упаковке наличествует двадцать пакетиков.
- Третьей формой Аэртала является крем, концентрация в нем ацеклофенака существенна – полтора процента. Кремообразную консистенцию придают вспомогательные вещества (парафин, воск и т.д.). В каждой алюминиевой тубе содержится 60 грамм крема.
Лечение беременных женщин и нежелательные последствия
Препарат не рекомендуется для терапии суставной патологии у будущей матери, т.к. негативное влияние Аэртала на плод проявляется легочной гипертензией у ребенка и слабостью родовой деятельности во втором периоде изгнания плода.
Не назначают ацеклофенак до 13 недели беременности пациенткам, имеющим проблемы с печенью, почками, страдающим анемией. На плод оказывает влияние дозировка лекарственного средства и длительность его приема.
Лечение препаратом с момента зачатия до 11 дня беременности вызывает гибель эмбриона. Инъекции ацеклофенака опасны в первом триместре, т.к. приводят к появлению врожденных аномалий у плода.
Лечение препаратом с 32 по 40 недели приводит к появлению эмоциональных и поведенческих расстройств у новорожденного.
Беременность и лактация
Беременность и лактация
Во время первого и второго триместра беременности Аэртал допускается применять только в случаях, когда в этом существует очевидная необходимость. В случае применения Аэртала женщиной, планирующей беременность, или во время первого и второго триместра беременности следует придерживаться минимально возможной дозировки и продолжительности терапии.
Неизвестно, выделяется ли ацеклофенак с грудным молоком. Решение о назначении Аэртала в период кормления грудью должно приниматься с учетом преимущества грудного вскармливания для ребенка или преимуществ терапии Аэрталом у матери.
Поскольку препарат может оказать неблагоприятное воздействие на плод, при
его следует исключить из схемы лечения.
При лактации препарат также не стоит применять. Если по показаниям приём очень важен, то следует отказаться от кормления грудью.
Препарат противопоказан к применению при беременности и в период грудного вскармливания.
Передозировка препарата Аэртал, симптомы и лечение
Симптомы: нарушения со стороны ЦНС (головная боль, головокружение, гипервентиляции легких с повышенной судорожной готовностью) и желудочно-кишечные нарушения (боль в области живота, тошнота, рвота).
Лечение: Специфического антидота не существует. В случаях передозировки нужный интенсивный медицинский уход и симптоматическое лечение.
Лекарство и алкоголь
Ацеклофенак не совместим с алкоголем. Пациент отказывается от употребления спиртных напитков на время всего курса терапии, чтобы избежать серьезных осложнений.
Не допускается совместный прием Аэртала и сердечных гликозидов во избежание увеличения калия в крови.
Во время лечения больному не рекомендуется принимать анальгетики во избежание развития симптомов язвенной болезни желудка и двенадцатиперстной кишки. Особенно опасно сочетание ацеклофенака с ацетилсалициловой кислотой, вызывающее развитие желудочного кровотечения.
Лекарство в уколах назначают больным сахарным диабетом, но требуется соблюдать осторожность, т.к. в сочетании с гипогликемическими препаратами возрастает риск развития диабетической комы. Запрещено одновременное применение инъекций ацеклофенака и прямых антикоагулянтов.
Метаболизм ацеклофенака протекает при помощи цитохрома P450 2C9. Исследования указывают на то, что ацеклофенак может подавлять данный фермент.
Следовательно, существует вероятность фармакокинетического взаимодействия с фенитоином, циметидином, толбутамидом, фенилбутазоном, амиодароном, миконазолом и сульфафеназолом.
Как и в случае других препаратов в группе НПВП, существует риск фармакокинетического взаимодействия с другими лекарственными средствами, выводимыми за счет активной секреции почек, таких как метотрексат и литий.
Ацеклофенак-действующее вещество препарата Аэртал практически полностью связывается с альбумином в плазме, поэтому следует учитывать вероятность замещающих взаимодействий с другими препаратами, в высокой степени связывающимися с белками.
Следует избегать следующих комбинаций
НПВП подавляют секрецию метотрексата почечными канальцами, может произойти легкое метаболическое взаимодействие, приводящее к снижению клиренса метотрексата. Следовательно, при терапии высокими дозами метотрексата всегда следует избегать назначения НПВП.
Некоторые НПВП приводят к торможению клиренса лития с почками, что приводит к повышению сывороточных концентраций лития. В случае невозможности частого контроля уровня лития, следует избегать данной комбинации.
НПВП подавляют агрегацию тромбоцитов и повреждают слизистую оболочку желудочно-кишечного тракта, что может усилить активность антикоагулянтов и повысить риск желудочно-кишечных кровотечений у пациентов, принимающих антикоагулянты.
При невозможности проведения тщательного контроля, следует избегать назначения ацеклофенака в комбинации с пероральными антикоагулянтами группы кумарина, тиклопидином, тромболитиками и гепарином
.
Следующие комбинации могут потребовать коррекции дозы и соблюдения осторожности при применении
Вероятность взаимодействия между НПВП и метотрексатом следует учитывать и при применении низких доз метотрексата, особенно у пациентов с нарушенной функцией почек.
При необходимости применения комбинированной терапии необходимо проводить мониторинг функции почек. Следует соблюдать осторожность при применении метотрексата с НПВП в течение 24 часов, поскольку может повыситься концентрация метотрексата, что может привести к повышению токсичности препарата.
Считается, что применение НПВП совместно с циклоспорином или такролимусом может привести к повышению риска нефротоксичности в связи со снижением синтеза простациклина в почках. Следовательно, во время комбинированной терапии необходим контроль функции почек.
Одновременная терапия аспирином и нестероидными противовоспалительными препаратами может привести к увеличению частоты побочных эффектов, поэтому при таких комбинациях следует проявлять осторожность.

НПВП могут снижать диуретический эффект фуросемида, буметанида и антигипертензивный эффект тиазидов. Одновременное применение калийсберегающих диуретиков может привести к увеличению концентрации калия, следовательно, необходим контроль уровня калия в сыворотке.
НПВП также может снижать эффект некоторых антигипертензивных лекарственных средств. Ингибиторы АПФ или антагонисты к рецептору ангиотензина II типа в комбинации с НПВП могут привести к нарушению функции почек.
Риск острой почечной недостаточности, как правило, обратимой, усиливается у отдельных категорий пациентов с компрометированной функцией почек, например, у пожилых или у пациентов с обезвоживанием.
Следовательно, при применении НПВП в такой комбинации следует проявлять осторожность, пациенты должны получать достаточно жидкости, рекомендуется контроль функции почек.
Ацеклофенак при одновременном применении с бендрофлуазидом не приводил к изменению артериального давления, однако нельзя исключить взаимодействия ацекофенака с другими антигипертензивными препаратами, например, бета-блокаторами.
Другие возможные взаимодействия
Существуют отдельные отчеты о гипогликемических и гипергликемических эффектах НПВП. Следовательно, при назначении Аэртала следует рассмотреть возможность коррекции дозировки препаратов, которые могут привести к гипогликемии.
Таблетку нужно глотать целиком, её не надо разжёвывать или предварительно измельчать. Запить рекомендуется
. Длительность терапии и дозировка определяется врачом в индивидуальном порядке. Стандартная дозировка: одна таблетка два раза в сутки.
Аэртал выпускается в виде таблеток, количеством 10 штук в блистере. Каждая таблетка содержит 100 мг действующего вещества – ацеклофенака.
При приёме препарата Аэртал следует отказаться от употребления алкогольсодержащих напитков.
Выпускается Аэртал в форме таблеток, покрытых оболочкой. Купить лекарство можно в упаковке, где содержится блистер №1, 2, 4 или 9 блистеров по 10 таблеток в каждом.
Таблетки Аэртал взаимодействует с другими аптечными препаратами, но его нельзя комбинировать с аналогичными средствами, поскольку это повышает риск развития побочных эффектов.
Прием диуретиков может снижать действие лекарства. Если человек принимает препараты от гипертонии, таблетки Аэртал могут снижать их действие.
Способ применения
В клинической практике раствор для инъекций используют для лечения дегенеративных заболеваний суставов, подагры, боли в нижней части спины при ревматизме, почечной колики.
Препарат в ампулах назначает врач после установления диагноза и проведения лабораторных исследований. 15%-ный раствор ацеклофенака для инъекций вводят внутримышечно несколько раз в сутки по рекомендации врача.
Инструкция по применению препарата содержит указания, определяющие механизм действия лекарства и его дозу в зависимости от интенсивности болевого синдрома. В упаковке находится 5 ампул. 1 мл готового раствора содержит 150 мл действующего вещества.
Прием Аэртала прост – достаточно вынуть лекарство из упаковки и употребить, согласно назначениям специалиста. Стандартная схема – прием таблетки в утренние и вечерние часы, интервал должен составлять не менее десяти часов.
Таблетка или саше неделимы. Достаточно запить водой. Курс составляет десять дней. Индивидуально, при отсутствии противопоказаний, может назначаться однократный прием ацеклофенака до тридцати суток.
Крем Аэртал наносится на сухую чистую кожу не менее трех раз в день, мягкими массирующими движениями. Кожные покровы должны быть здоровыми — без трещинок и язвочек. Любое отклонение в состоянии после нанесения крема, является показанием для отмены этого способа лечения.
— симптоматическая терапия боли и воспаления при остеоартрозе, ревматоидном артрите и болезни Бехтерева
— состояния, сопровождающиеся болью (зубная боль, внесуставной ревматизм, заболевания опорно-двигательного аппарата, в т.ч. периартрит, люмбаго, дорсалгии (в качестве анальгетика)
Таблетки следует проглатывать целиком, запивая достаточным количеством жидкости. Аэртал можно принимать с пищей.Рекомендуемая доза — 100 — 200 мг/сут: по 1 таблетке 1 — 2 раза в день.
Максимальная рекомендованная суточная доза составляет 200 мг (одна таблетка 100 мг — утром и одна – 100 мг – вечером).
При нарушении функции печени — 100 мг/сут.
С осторожностью принимать препарат пожилым пациентам, а так же с нарушениями функции почек.
Продолжительность курса лечения устанавливается индивидуально, в зависимости от нозологической формы заболевания и выраженности клинических проявлений.
Нежелательные реакции можно свести к минимуму за счет максимально короткого курса терапии, направленного на достижение контроля над симптомами.
Реакции со стороны сердечно-сосудистой и цереброваскулярной системы
В отношении пациентов с артериальной гипертензией и/или легкой – умеренной застойной сердечной недостаточностью требуется надлежащий врачебный контроль, поскольку при терапии НПВП наблюдались задержка жидкости и отеки.
Использование некоторых НПВП (особенно в высоких дозах и при длительном применении) может приводить к небольшому повышению риска артериальных тромботических реакций (например, инфаркта миокарда или инсульта). Достаточных данных для исключения подобного риска в отношении ацеклофенака нет.
У пациентов с неконтролируемой гипертонической болезнью, застойной сердечной недостаточностью, подтвержденной ишемической болезнью сердца, болезнью периферических артерий и/или инсультом ацеклофенак можно применять только после тщательного анализа состояния пациента.
Также следует внимательно оценить возможность более длительного применения препарата у пациентов с факторами риска инсульта (например, гипертензия, гиперлипидемия, сахарный диабет, курение).
У больных с язвенными заболеваниями желудочно-кишечного тракта, цереброваскулярными кровотечениями, системной красной волчанкой (СКВ), порфирией, расстройствами гемопоэза и свертываемости крови ацеклофенак следует применять с осторожностью и под строгим медицинским контролем.
У пациентов с легким или умеренным нарушением функции печени или почек, а также у пациентов с другими состояниями, предрасполагающими к задержке жидкости, следует принимать меры предосторожности.
У таких больных применение НПВП может привести к снижению функции почек и задержке жидкости. Также следует с осторожностью применять препарат у пациентов, которым проводится терапия диуретиками или находящихся в группе риска с точки зрения гиповолемии.
Следует с осторожностью подходить к терапии пожилых пациентов, более подверженных побочным реакциям. Последствия у таких пациентов, например, желудочно-кишечные кровотечения и/или перфорация, зачастую являются более тяжелыми и могут произойти без предварительных симптомов и при неотягощенном анамнезе в любой момент во время терапии.
У пожилых пациентов выше вероятность нарушения функции почек, печени, сердца и сосудов.
.
За всеми пациентами, принимающими НПВП в течение длительного времени, необходимо наблюдение в качестве меры предосторожности (например, регулярное отслеживание показателей крови, функции почек и печени).
Применение Аэртала, как и любого другого препарата, ингибирующего синтез циклооксигеназ / простагландина, может повлиять на фертильность, поэтому применение данного средства не рекомендовано женщинам, планирующим беременность.
У женщин, испытывающих проблемы с зачатием или проходящих обследование по поводу бесплодия, следует рассмотреть вопрос о прекращении терапии Аэрталом.
Особенности влияния лекарственного средства на способность управлять автомобилем и потенциально опасными механизмами
- Устранение воспалительного процесса;
- устранение болевого синдрома в суставах и мягких тканях;
- купирование зубной боли.
- плечелопаточный периартрит;
- ревматизм;
- люмбаго;
- артрит;
- спондилит;
- остеоартрит;
- остеохондроз.
Согласно инструкции по применению таблетки Аэртал принимаются целиком, не разжевывая. После приема их запивают достаточным количеством воды. Желательно прием проводить после еды, так как натощак их негативное влияние на слизистую оболочку желудка или двенадцатиперстной кишки может усиливаться.
- Таблетки. Для взрослых рекомендуется прием 1 таблетки дважды за сутки. Максимальная суточная доза препарата составляет 200 мг (2 таблетки в 2 приема через равные промежутки времени).
- Суспензия. Данную форму препарата назначают по такой схеме: 100 мг (1 пакетик порошка) 2 раза в сутки – в утреннее и вечернее время. Содержимое пакета размешивают с 40 — 60 мл воды и принимают сразу после приготовления.
- Крем. Количество препарата, необходимого для обработки, рассчитывается по площади пораженного участка: на 5 — 7 кв. см берется 1,5 — 2 грамма средства. Это примерно соответствует капле крема размером с горошину. При нанесении на кожу препарат легко втирают, повторить процедуру можно не более 3 раз за сутки.
Аэртал применяется как обезболивающее и противовоспалительное средство при остеоартрите и ревматоидном артрите.
Таблетки принимают внутрь, не разжевывая, запивая достаточным количеством воды. Взрослым назначают по 100 мг 2 раза в сутки, 1 таблетка утром и 1 — вечером. Курс лечения назначается врачом индивидуально.
Во время преминения препарата нужно проводить систематический контроль состава периферической крови, функции печени, почек, исследование кала на скрытую кровь.
Пациентам, которые применяют препарат, необходимо воздержаться от занятий деятельностью, которая требует повышенного внимания и быстроты психо-моторных реакций, а также от приема алкоголя.
noalkogolizm.ru
Аэртал от чего помогает, инструкция по применению, аналоги, цена, отзывы
Содержание статьи:
Другие наружные средства
Иногда использование обезболивающих лекарств в таблетках или уколах при артрозе невозможно из-за противопоказаний. В этом случае лучше применять наружные средства с обезболивающим эффектом.
Компрессы с Димексидом снимают отечность и уменьшают воспалительную реакцию в тканях, а также устраняют проявление боли. Обезболивающими свойствами характеризуется следующий состав: Димексид и Кетонал для инъекций в одинаковых количествах.
Используют компрессы с Бишофитом, медицинской желчью, йодом, скипидаром, уксусом, вытяжкой из растений. Народная медицина предлагает множество рецептов на основе отваров трав и других веществ для купирования болей
Полезен компресс из овсяных хлопьев, запаренных на воде. Продукт следует заливают крутым кипятком и настаивают двадцать минут. В теплом виде прикладывают повязку к пораженной области на час. В домашних условиях делают мазь из трав зверобоя, хмеля и донника. Растения смешивают и добавляют небольшое количество вазелина. Смесь втирают в больной сустав.
Пользуются успехом растирания настоем из трав лопуха, багульника, ягод можжевельника, донника. Компоненты заливают водкой, настаивают в теплом темном месте неделю. Затем используют смесь дважды в сутки в виде растирки в больное бедро или колено.
Фармакологическое действие
Воспалительный процесс сопровождается жаром и болью. Эти симптомы позволяют вовремя обнаружить патологию и начать ее лечение. Вызывают боль и жар в организме липидные ферменты простагландины. Они вырабатываются в ответ на воспаление и повышают чувствительность болевых рецепторов.
Попадая в организм, ацеклофенак оказывает противовоспалительное и противоотечное действие. Он подавляет выработку простагландинов, возвращая их к нормальному уровню. Снижение синтеза простагландинов оказывает жаропонижающий и обезболивающий эффект.
При нанесении на кожу, мазь быстро всасывается в очаг воспаления. Активное вещество накапливается в воспаленных тканях и в синовиальной жидкости, сохраняя свои свойства на протяжении 16 часов. Благодаря процессу микронизации ацеклофенака, лечебное действие Аэртала начинается практически мгновенно.
Аэртал
Препарат имеет в основе своей вещество Ациклофенак – производное от уксусной кислоты. Он хорошо снимает воспаление, обезболивает, снимает повышенную температуру и отечность. Это лекарство нового поколения.
Помогает он и при утренней скованности, применяется при зубной боли, ишиасе, ревматических болях, радикулитах, люмбаго.
Выпускают в таблетках дозировкой 100 мг по 20 и 60 штук, порошках для внутреннего применения, есть и крем для наружного. Действующее вещество Аэртала подавляет синтез простагландинов и простациклинов, отвечающих за воспалительный процесс.
В виде порошка и таблеток с осторожностью следует принимать пациентам с язвенной болезнью желудка и кишечника, повреждениями их слизистых. Но в отличие от большинства других популярных НПВП airtal легче переносится
К другим противопоказаниям можно отнести:
- заболевания почек и печени
- острый ринит
- диабет
- крапивницу
- беременность и период грудного вскармливания
Таблетки и порошки принимают с большим количеством воды не больше 200 мг в сутки, порошок действует быстрее.
Крем используется наружно 2-3 раза в сутки.
Побочные явления Аэртала:
- боли в эпигастрии
- почечная и печеночная недостаточности
- нарушения сердечного ритма
- индивидуальная непереносимость
Особые указания
- В связи с побочными эффектами прием препарата может влиять на концентрацию внимания, поэтому следует соблюдать осторожность при управлении механизмами.
- Пациентам, принимающим препарат, необходимо воздерживаться от употребления алкоголя.
- Для минимизации нежелательных явлений лечение проводят минимальной эффективной дозой и как можно более коротким курсом.
- В период лечения препаратом следует проводить систематический контроль картины периферической крови, функции печени, почек, исследование кала на наличие крови.
- Для снижения риска развития нежелательных явлений со стороны ЖКТ следует использовать минимальную эффективную дозу минимально возможным коротким курсом.
- У пациентов с печеночной недостаточностью кинетика и метаболизм отличаются от аналогичных процессов у пациентов с нормальной функцией печени.
- Из-за важной роли простагландинов в поддержании почечного кровотока следует проявлять особую осторожность при назначении пациентам с сердечной или почечной недостаточностью, пожилого возраста, принимающих диуретики, и больных, со сниженным ОЦК (например, после обширного хирургического вмешательства). Если в таких случаях назначают ацеклофенак, рекомендуется контролировать функцию почек.
Взаимодействие с другими лекарственными средствами
- Одновременное применение Аэртал с препаратами, содержащими в своем составе ионы лития, Дигоксином и Фенитоином, отмечается повышение концентрации Аэртала в крови;
- Одновременное применение с калийсберегающими мочегонными лекарственными средствами или препаратами, содержащими в своем составе ионы калия, наблюдается резкое повышение концентрации ионов калия в крови;
- Одновременное применение с мочегонными препаратами или препаратами, понижающими кровяное давление, приводит к снижению лечебного эффекта последних;
- Одновременное применение с Ацетилсалициловой кислотой приводит к снижению концентрации активного вещества Аэртала в плазме крови;
- Одновременное применение с Циклоспорином приводит к усилению токсического действия на почки последнего;
- Одновременное применение с препаратами, оказывающими блокирующее действие на обратный захват серотонина, препаратами, препятствующие способности тромбоцитов к склеиванию и разжижающих кровь, отмечается появление кровотечений органов пищеварительной системы;
- Одновременное применение Аэртал с Метатрексатом приводит к резкому повышению концентрации в плазме крови последнего.
Лечебный эффект
Благодаря более быстрому всасыванию, Аэртал обладает по сравнению с другими представителями группы НПВС, более выраженным анальгетическим, жаропонижающим и подавляющим воспалительный процесс, эффектом.
Максимальная концентрация ацклофенака в плазме крови достижима через шестьдесят-восемьдесят минут, а биологическая доступность практически сто процентов (невероятная высота). К тому же препарат способен проникать в синовиальную жидкость.
Значительное улучшение состояние отмечается у людей, принявших Аэртал, уже после первого его применения. Даже у страдающих различными ревматическими поражениями суставов, отмечается снижение синовиальных проявлений (припухлости практически нет), стартовые боли беспокоят реже, объем движений возрастает.
Прием жирных блюд замедляет всасывание ацеклофинака, но незначительно. Попав в желудок, препарат всасывается в верхних его отделах, особенно форма саше, поэтому побочные эффекты практически не возникают.
Мази
Мази, предназначенные для наружного использования, наносятся на кожу в пораженного бедра и колена. Эти препараты содержат нестероидные противовоспалительные компоненты и элементы, усиливающие кровообращение в воспаленной зоне. Выпускаются медикаменты на растительной основе, змеином и пчелином яде.
Несмотря на разнообразие входящих компонентов, эти средства не обладают лечебными свойствами, а предназначены для устранения симптомов артроза. Преимущество мазей перед таблетками — отсутствие влияния на желудочно-кишечную систему и местный анестезирующий эффект. Также мази улучшают кровообращение, тем самым снабжают пораженный сустав полезными элементами. Недостатком этой формы лекарств является то, что не всегда удается с их помощью быстро устранить болевой синдром.
Для обезболивания при артрозе суставов используют следующие мази:
- Найз гель, в составе которого нимесулид;
- Вольтарен эмульгель, действующим веществом которого выступает диклофенак;
- Фастум гель, в котором активный компонент представлен кетопрофеном;
- Кетонал гель;
- Долгит.
Что лучше Ацеклофенак или Аэртал
Ацеклофенак и Аэртал относятся к нестероидным противовоспалительным средствам, но что же из них лучше? В качестве активного вещества обоих препаратов выступает один и тот же компонент – ацеклофенак. Поэтому лекарственные средства обладают одинаковым механизмом действия, показаниями и противопоказаниями.
Отличаются препараты страной выпуска. Ацеклофенак производится в России, а владельцем регистрационного удостоверения Аэртала является Испания. Именно из-за разной страны выпуска отличается и цена, ведь Аэртал стоит дороже Ацеклофенака.
У Аэртала имеется больше форм выпуска, что делает его применение гораздо удобнее. Например, при различных травмах лучше использовать местное применение крема Аэртал, чем таблетки Ацеклофенака, особенно если у пациента имеются заболевания органов ЖКТ.
Из всего вышесказанного можно сделать вывод, что препараты обладают одинаковой эффективностью, при этом применение Аэртала можно считать более удобным. А также считается, что Аэртал обладает более качественным и проверенным составом. В любом случае с выбором подходящего препарата поможет определиться врач. При одинаковой эффективности, случается такое, что одним пациентам больше подходит Ацеклофенак, а другим Аэртал.
Мазь Аэртал противопоказания
Список противопоказаний к применению мази Аэртал во многом совпадает с другими средствами аналогичного действия. Мазь Аэртал – противопоказания к использованию:
- наличие в организме вируса Varicella zoster;
- приступы бронхиальной астмы, болезни ЖКТ в стадии обострения, болезни сердца, почек и печени, нарушения свертываемости крови в анамнезе;
- одновременный прием алкогольных напитков;
- прием ацетилсалициловой кислоты и других нестероидных противовоспалительных средств;
- излишняя чувствительность к компонентам препарата;
- с осторожностью применяют мазь Аэртал одновременно с оральными контрацептивами;
- при сахарном диабете использование мази Аэртал должно проходить под контролем врача – возможно развитие гипо- и гипергликемии.
Мазь Аэртал – можно ли беременным?
Можно ли применять мазь Аэртал при беременности – ответ на этот вопрос не подтвержден клиническими испытаниями, однако основываясь на исследованиях аналогичных препаратов, врачи запрещают применение этого средства. Применение препаратов из группы нестероидных противовоспалительных может вызвать снижение тонуса матки, что отрицательно скажется на плоде. Испытания на животных также показали возможные изменения морфологии плода. В исключительных случаях врачи разрешают мазь Аэртал на втором семестре, но только после оценки возможных угроз.

Аналоги лекарства Аэртал
Аналоги по активному элементу:
- «Ацеклофенак».
- «Асинак».
К препаратам, предназначенным для терапии ревматоидного артрита, относят аналоги:
- «Дексазон».
- «Флексен».
- «Лемод».
- «Найз».
- «Мидокалм».
- «Декортин».
- «Верал».
- «Диклофенак».
- «Нейродикловит».
- «Экорал».
- «Целебрекс».
- «Флолид».
- «Новолид».
- «Дипроспан».
- «Долгит».
- «Нимулид».
- «Дексалгин».
- «Ревмадор».
- «Кетонал».
- «Финалгель».
- «Мовалис».
- «Диклоран плюс».
- «Амелотекс».
- «Диклоран».
- «Полькортолон».
- «Эндоксан».
- «Мирлокс».
- «Эветрекс».
- «Азатиоприн».
- «Артрофоон».
- «Имунофан».
- «Немулекс».
- «Дексаметазон Никомед».
- «Хайрумат».
- «Кетопрофен».
- «Тауредон».
- «Мелоксам».
- «Преднизолон».
- «Брустан».
- «Тилкотил».
- «Актасулид».
- «Наклофен».
- «Плаквенил».
- «Мовасин».
- «Циклоспорин».
- «Хумира».
- «Вольтарен».
- «Оргаспорин».
- «Напроксен».
- «Арава».
- «Ибупрофен».
- «Дикловит».
- «Методжект».
- «Деринат».
- «Раптен Дуо».
- «Артротек».
- «Консупрен».
- «Месулид».
- «Мовикс».
- «Би-ксикам».
- «Ксефокам».
- «Коксиб».
- «Актемра».
- «Артрозилен».
- «Налгезин».
- «Аркоксиа».
- «Фастум гель».
- «Фламакс».
- «Ибуклин».
- «Мабтера».
- «Клинорил».
- «Индометацин».
- «Вобэнзим».
- «Аулин».
- «Мелоксикам».
- «Полиоксидоний».
- «Доналгин».
- «Иммард».
Инструкция по применению
 Крем Аэртал используется исключительно для наружного применения. Наноситься не более 2 грамм препарата на поражённый участок и втирается мягкими массажными движениями. Частота нанесения – не больше 3 раз в день.
Крем Аэртал используется исключительно для наружного применения. Наноситься не более 2 грамм препарата на поражённый участок и втирается мягкими массажными движениями. Частота нанесения – не больше 3 раз в день.
Таблетки Аэртал, согласно инструкции, достаточно просто запить достаточным количеством воды
Обратите внимание, что данное лекарственное средство запрещено принимать на голодный желудок в связи с негативным влиянием на слизистую оболочку.
Максимально допустимая доза составляет не более двух таблеток в сутки. Пожилые пациенты не требуют корректировки дозы, однако, необходимо проводить регулярный контроль функции печени и почек. Курс лечения составляет 5 дней.
Порошок Аэртал разводится в стакане воды (250 мл) и выпивается небольшими глотками за раз. Можно выпивать до двух пакетов в сутки.
Особенностью этого препарата есть линейная зависимость между длительностью приёма лекарственного средства и возможными побочными эффектами. Из этого следует, что чем короче курс, тем меньше развивается побочных проявлений.
Побочные эффекты
Применение Аэртала, по инструкции, в таблетках или порошке вызывает такие проявления со стороны следующих систем:
- Со стороны мочевыделительной системы: гематурия, протеинурия, интерстициальный нефрит, почечная недостаточность, отеки.
- Со стороны органов чувств: нарушение зрения и слуха, шум в ушах, изменение вкусовых ощущений.
- Со стороны сердечно-сосудистой системы и системы кроветворения: нарушение сердечного ритма, повышение артериального давления, ишемическая болезнь сердца, застойная сердечная недостаточность, тромбоцитопения, лейкопения, агранулоцитоз, анемия (в том числе гемолитическая и апластическая).
- Со стороны центральной и периферической нервной системы: головная боль, головокружение, нарушение режима сна и бодрствования, повышенная возбудимость, снижение памяти, тремор конечностей, судороги, эмоциональная лабильность. В единичных случаях отмечалось развитие асептического менингита.
- Аллергические реакции: кожная сыпь, зуд, крапивница, бронхоспазм, синдром Стивенса-Джонсона, экзема, эритродермия, васкулит, синдром Лайелла. Возможно также развитие анафилактического шока и отека Квинке.
- Со стороны желудочно-кишечного тракта и печени: тошнота, рвота, нарушение стула, боли в эпигастральной области, нарушения пищеварения, спазм гладкомышечного слоя кишечника, снижение аппетита и повышение активности печеночных ферментов. Кроме того, возможно развитие эрозивно-язвенных поражений слизистой оболочки органов желудочно-кишечного тракта, стоматита, панкреатита, гепатита и желудочно-кишечных кровотечений.
Крем Аэртал или суспензия при наружном нанесении могут вызвать локально (в месте применения): отеки, раздражение, эритему, зуд, повышенную светочувствительность. И общие реакции организма – слабость, мышечные спазмы.
Аэртал крем применение
Точную дозировку и продолжительность курса лечения назначать должен специалист, имеющий полное представление о состоянии здоровья больного. Как правило, крем Аэртал применение имеет такое: его наносят на пораженное место тоненьким слоем. Размер полоски должен быть примерно 5 – 7 см (это приблизительно 1,5 – 2 г вещества). Крем равномерно распределяется по коже. При втирании следует избегать сильных надавливаний. Повторяется процедура до трех раз в сутки.
Перед первым применением желательно провести несложный эксперимент и проверить, не вызовет ли Аэртал аллергии. Узнать это можно, смазав средством небольшой участок кожи на запястье, тыльной стороне руки. Если через 15-20 минут с эпидермисом не происходит никаких изменений, препаратом можно пользоваться смело. В противном случае – при покраснении, появлении высыпаний и других аллергических реакций – придется искать другой медикамент.
Аэртал от боли в спине

Способ применения Аэртала крема тоже выбирается в индивидуальном порядке. Расчет количества препарата, которое потребуется для разовой обработки, как правило, производится с учетом пораженного участка. Примерная пропорция: на 5-7 см2 требуется 2 г средства. Выглядит такое количество крема как горошина среднего размера. Втирать препарат в спину нужно тщательно, но при этом движения должны быть легкими, сильно надавливать на кожу не нужно.
Аэртал от боли в шее
Крем Аэртал от остеохондроза тоже применяется в составе комплексного лечения. Кроме обработки пораженных участков средством, терапия должна включать в себя соблюдение режима покоя. Пациенту следует исключить любые нагрузки на шею и не допускать ее переохлаждения. Физическая активность должна организовываться корректно. Чтобы боли не усиливались, специалисты рекомендуют также придерживаться следующих несложных правил:
- Больным нужно следить за осанкой.
- Спать желательно на удобной постели. В идеале матрас и подушка должны быть ортопедическими.
- Хотя бы раз в неделю при шейном остеохондрозе нужно плавать.
- Ежедневно рабочий процесс должен прерываться на лечебную гимнастику.
- В сидячем положении спину нужно держать ровно.
- При необходимости следует сбросить лишний вес – и без того больные суставы нежелательно дополнительно нагружать.
- Очень важно придерживаться правильного питания и здорового образа жизни.
Аэртал от боли в суставах
При проблемах с суставными аппаратами средство действует быстро и эффективно. Аэртал крем для суставов наносится так же, как и при всех других проблемах. Перед обработкой пораженного участка тела его очень желательно вымыть и высушить. Некоторые пациенты считают, что эластичные бинты и сдавливающие повязки помогут справиться с болью, но после применения крема максимум, чем можно закрепить сустав – слабая тряпичная повязка.
Совместимость Аэртала с алкоголем
Применение препаратов всегда исключает приём алкогольных напитков, Аэртал также не стал исключением. Инструкция по применению Аэртала указывает на то, что препарат относится к фармакологической группе нестероидных противовоспалительных препаратов, которые при сочетании со спиртными напитками способны нанести непоправимый вред организму и даже привести к летальному исходу.

При таком сочетании происходит:
- Двойная нагрузка на печень. В результате этого может произойти разрушение её клеток и возникнуть серьёзные заболевания с нарушением функций;
- Такие препараты как Аэртал запрещено использовать при заболеваниях желудочно-кишечного тракта из-за его негативного воздействия. Алкоголь также вызывает раздражение слизистой желудка и кишечника. В результате, сочетание спиртного с Аэрталом может привести к язвам и кровотечениям этих органов;
- Алкоголь увеличивает риск возникновения побочных эффектов от приёма препарата и зачастую вызывает аллергические реакции;
- Страдает не только печень, но и выделительная, а также нервная система;
- Сочетание препарата с алкоголем может вызвать сильное отравление организма.
И это ещё не полный перечень последствий совместного приёма. Поэтому можно с уверенностью сказать, что Аэртал совершенно несовместим с алкогольными напитками. В связи с этим приём алкогольных напитков следует исключить на весь курс приёма препарата.
Как устранить боль
В начале формирования заболевания сильной боли пациент не испытывает. Дискомфорт при артрозе возникает по утрам либо после отдыха и самостоятельно проходит через некоторое время.
Однако когда суставы поддаются разрушительному процессу в хрящевой прослойке, начинается деформация поверхностей, а также разрушение головок костей. В этот момент защемляются сосуды или нервные корешки. Это вызывает у больного неприятные ощущения и боль. Чтобы облегчить состояние, используются современные препараты от артроза – инъекции нестероидных противовоспалительных лекарств, а также:
- анальгетики;
- новокаиновые блокады;
- компрессы;
- внутрисуставные уколы гормональных средств;
- нанесение обезболивающих мазей;
- обезболивающие препараты при артрозе для внутреннего приема.
Формы выпуска, состав, упаковка
Сегодня данный препарат можно приобрести в разных формах. Рассмотрим их состав и упаковку более подробно:
- «Аэртал»- порошок (отзывы о нем будут представлены ниже) – предназначен для приготовления суспензии. Данная форма медикамента содержит в себе такой действующий компонент, как ацеклофенак. Также препарат включает и дополнительные вещества в виде ароматизаторов, сорбитола, гипромеллозы, аспартама и диоксида титана. В продажу такое средство поступает в пакетиках по 3 г. В одной картонной упаковке находится 20 саше.
- «Аэртал»- таблетки (инструкция по применению, отзывы об этом средстве будут рассмотрены далее), покрытые пленочной оболочкой. Основным действующим веществом такого лекарства также выступает упомянутый выше ацеклофенак. Кроме того, препарат включает в свой состав стеарат макрогола, глицерол, Е171, дистеарат, гипромелозу, повидон и целлюлозу микрокристаллическую. Приобрести данный медикамент можно в картонных пачках по 20 и 60 таблеток.
- Мазь или крем «Аэртал». Отзывы специалистов гласят, что такое средство имеет однородную консистенцию и белый цвет. Активным веществом препарата является все тот же ацеклофенак. Кроме того, мазь содержит в себе и вспомогательные вещества в виде эмульсионного воска, жидкого парафина, пропил- и метилпарагидроксибензоата, воды. Купить такое средство можно в белой тубе весом 60 г.
Описание
Аэртал относится к хорошо известной группе нестероидных противовоспалительных препаратов. Главным действующим веществом является ацеклофенак. Производитель позаботился о комфортном употреблении препарата Аэртал, поэтому он представлен в трех формах выпуска:
- В привычной для каждого человека форме таблетки – двояковыпуклой, белого цвета, покрытой оболочкой. Таблетка неделима, на одной ее стороне имеется гравировка с буквой А. Лечебная доза ацеклофенака в каждой таблетке – сто микрограмм. Имеются вспомогательные компоненты и защитная пленка. Количество таблеток различно – от десяти до девяноста штук в каждой упаковке.
- Инновационной формой, непривычной для обывателя, является саше – порошок, из которого готовится суспензия. Каждый пакетик с порошком содержит лечебную дозу ацеклофенака – сто микрограмм. Помимо этого имеются вспомогательные компоненты, общий объем порошка – три грамма. В упаковке наличествует двадцать пакетиков.
- Третьей формой Аэртала является крем, концентрация в нем ацеклофенака существенна – полтора процента. Кремообразную консистенцию придают вспомогательные вещества (парафин, воск и т.д.). В каждой алюминиевой тубе содержится 60 грамм крема.
Аналоги
Группа нестероидных противовоспалительных средств является наиболее численной. Препаратов с аналогичным действием в аптеке могут предложить большое количество. Что же касается состава – идентичного препарата нет.
- Диклофенак. Препарат отечественного производства. Известен быстрым купированием воспалительных процессов, обезболиванием. Используется при разных патологиях опорно-двигательного аппарата, заболеваниях, связанных с воспалением тканей. Основным преимуществом является доступность и цена. Продается в каждой аптеке, туба емкостью 30 г стоит около 50 р. Из недостатков – низкая биодоступность, нарушает работу ЖКТ, почек. Печени.
- Олфен. Активным компонентом выступает диклофенак. Процент биодоступности активного компонента повышается за счет наличия молочной кислоты. Она размягчает ороговевший слой, открывает поры, позволяет активным веществам проникать в глубокие слои дермы. Средняя цена крема 370 р. С одноименным названием выпускается пластырь, который способствует медленному всасыванию, непрерывному действию.
- Индометацин. Активным компонентом выступает вещество с одноименным названием. Относится к группе противовоспалительных нестероидных средств. В отличие от предыдущих препаратов может применяться детям с 6 лет. Лечит заболевания позвоночника, травмы, ушибы, вывихи, используется при межпозвоночной грыже. Стоимость крема в объеме 30 г составляет 42 р.
Препараты с аналогичным действием Ревмалин, Диклогель, Верал.
Инструкция применения
Аэртал предназначен для наружного нанесения. Применяют его трижды в сутки. Расход зависит от площади поражения. В среднем – одна горошина. Средство втирают массажными движениями до полного впитывания. Нельзя использовать под повязки.
- Появление аллергической реакции на любом этапе терапии служит основанием для прекращения лечения. Побочные эффекты проходят самостоятельно после отмены крема, не требуют специального лечения.
- Аэртал используют до полного восстановления работы опорно-двигательного аппарата. Если за 10 дней не наблюдается улучшения, необходимо проконсультироваться со специалистом, подкорректировать лечение. Повышается эффективность средства при совместном применении с пероральными препаратами.
- Используется симптоматически при ушибах, травмах, возникновении болевых симптомов в мышцах, суставах. Для получения положительного эффекта достаточно 7 дней терапии.
После использования крема необходимо вымыть руки, если они не являются предметом терапии. Распределяют тонким слоем только на поврежденные участки кожного покрова.
Белорусские дженерики

Следует рассмотреть современные белорусские дженерики аэртала, которые могут выступать как эффективная замена на дешёвый обезболивающий и противовоспалительный медикамент при ревматических и других заболеваниях.
| Наименование препарата | Средняя цена в рублях | Характеристика |
| Ацеклофенак Мик | 210–620 | Лучший белорусский синоним аэртала с аналогичным действующим веществом. Применяется при остеоартрите, ревматоидном артрите, анкилозирующем спондилоартрите, плечелопаточном периартрите, для снятия болевого синдрома. Продаётся в капсулах. |
| Мелоксикам | 90–320 | Эффективный анальгетик, выполняющий также жаропонижающее и противовоспалительное действие. Показания к применению: болезни суставов, ревматоидный артрит, болезнь Бехтерева. Линейка медикамента включает различные формы выпуска от таблеток до порошков и суппозиториев. |
| Нимесубел | 35–195 | Активное вещество в медикаменте – нимесулид, который является обезболивающим препаратом, снижающим температуру тела, устраняющим воспалительный процесс. Таблетки, гель или суспензия используется при лечении ревматических и суставных заболеваний, а также для снятия острого болевого синдрома. |
| Ибупрофен | 30–90 | Популярное нестероидное противовоспалительное средство, которое входит в состав множества лекарств. Самый дешёвый синоним аэртала с одноимённым активным веществом. Выпускается в таблетках, также можно найти гель, мазь, крем, порошок для приготовления инъекций, суспензию. Препарат применяется для обезболивания, снижения температуры, в качестве противовоспалительного средства. Можно использовать во 2,3 триместрах беременности, детям с 3 месяцев, при грудном вскармливании. |
sustav.info
Аэртал 💊 от чего помогает, инструкция с отзывами
Аэртал – это нестероидное противовоспалительное лекарство. Существует несколько форм препарата. В продаже можно найти порошки для изготовления суспензии. Один пакетик – 3 грамма лекарства. Также можно найти таблетки со 100-миллиграммовым содержанием активного вещества. Существуют и крема. Вес тюбика составляет 60 грамм.
Таблетки Аэртал от чего помогают
Аэртал снимает такие симптомы, как скованность суставов, воспаление, жар, припухлость. Также препарат обладает хорошей эффективностью при зубных болях и ревматизме. Активного вещества в Аэртале – 1,5 г, остальное – вспомогательные.
Действующим активным веществом является ацеклофенак. Он замедляет создание простациклинов и простагландинов в организме, тем самым предотвращая и ликвидируя воспалительные процессы. Конкретно вещество угнетает такой фермент, как циклооксигеназа.
Противопоказания Аэртала к применению
Аэртал нельзя принимать при заболеваниях желудка (гастрит или язва). Ещё его не используют при нарушениях свертываемости крови, сердечной недостаточности. Запрещен он и беременным женщинам, а также детям.
Если на покровах кожи наблюдаются аллергические реакции или раны, то лекарство запрещается к применению. В форме мази нужно осторожно отнестись к использованию препарата.
Как и сколько принимать Аэртал
Таблетки Аэртал принимаются перорально, глотать необходимо целиком, запивая полным стаканом воды. Рекомендуется использование лекарства после еды. Длительность лечения препаратом назначается доктором в индивидуальном порядке. Обычно, в большинстве случаев, таблетки назначаются 2 раза в день, но нельзя превышать дозу в 200 мг за 24 часа.
Для пожилых пациентов курс лечения должен осуществляться под серьёзным контролем, ведь могут происходить неблагоприятные изменения в работе функций почек и печени, а также возможны негативные реакции. При этом дозировки не снижаются.
Для больных, страдающих печеночной недостаточностью, суточная доза лекарства не должна превышать 100 мг. Чтобы ликвидировать минимальные шансы появления желудочно-кишечного кровотечения, врачами назначается максимально короткий курс с минимальными дозами ввиду того, что Аэртал является мощным препаратом.
Побочные действия Аэртала
В основном все возможные побочные явления связаны с кишечно-желудочным трактом, то есть с органами пищеварения. Могут появится боли, тошнота, рвота, запоры, метеоризм. Неблагоприятные явления могут возникнуть и в функциональности нервной системы – это повышенная раздражительность, нарушение сна, появление проблем с памятью, головокружение, тремор, судороги.
Также могут появиться нарушения зрения, слуха. В отдельных случаях допустимо изменение вкуса, но это происходит крайне редко. Проблемы могут возникнуть и в мочевыделительной системы, а именно речь идёт о почечной недостаточности, протеинурии, гематурии, нефрите.
Ещё может появиться кожная сыпь, повыситься артериальное давление.
Аэртал и алкоголь
Представляемый препарат под названием Аэртал запрещено принимать вместе с алкоголем, что может вызвать усиление побочных эффектов. Обычно до этого не доходит, но эффективность лечения лекарством снижается до нуля. Также наблюдается ухудшение общего состояния больного. Если вы допустили такой случай, то необходимо в первую очередь увеличить потребление воды, а лучше всего – обратиться за помощью к медицинскому специалисту.
otchego.net





 резкая слабость;
резкая слабость;




 Что делать, когда немеет палец руки
Что делать, когда немеет палец руки
 Ожог руки – что делать?
Ожог руки – что делать? Когда потеют руки – что делать?
Когда потеют руки – что делать? остеохондрозом, межпозвонковой грыжей;
остеохондрозом, межпозвонковой грыжей; болезней парного органа;
болезней парного органа; острые или хронические клинические признаки;
острые или хронические клинические признаки; понижается аппетит;
понижается аппетит;

 Симптоматика
Симптоматика