Артросан экомед инструкция: Наша продукция – Экомед
Artrosan (Артросан) 6 мл
Артросан аналог Пентосан Эквин (Pentosan equine).Артросан – противовоспалительный, стимулирующий метаболизм хрящевой ткани инъекционный ветеринарный препарат для лошадей в виде раствора пентосана полисульфата натрия 250 мг / мл.
Состав и форма выпуска
Пентосан полисульфат натрия (Pentosan Polisulfato Sodico) 250 мг
Стерильный водный раствор для инъекций (Excipient c.s.p.) 1 мл
Артросан отличается комплексным противоспалительным, противоартритным, противоартрозным и хондропротективным действием. Препарат направлен на регенерацию суставного хряща у животных (лошадей). Действующее вещество Артросана – пентосан полисульфат натрия (ППС) – полимер растительного происхождения. ППС способствует стимуляции синтеза гиалуроновой кислоты, что приводит к увеличению объема и нормализации вязкости синовиальной жидкости, улучшает кровообращение в субхондральной поверхности кости и прилежащих суставных структур. ППС поддерживает восстановление суставных поверхностей, а также защищает хрящ и ограничивает его разрушение. Воздействуя на патологию в суставе, ППС уменьшает воспаление и облегчает боль, вызывающую хромоту, препятствует развитию остеоартрита и остеоартроза у возрастных лошадей. В составе комплексной терапии Артросан способствует реабилитации мышечно-скелетных расстройств и биомеханических нарушений. Артросан используется для лечения острой и хронической форм заболевания. Особо эффективен препарат в качестве ранней интенсивной терапии при острых травмах. Артросан направлен не только на устранение клинических признаков заболевания, как это происходит при применении НПВС (нестероидные противовоспалительные средств) и стероидных противовоспалительных препаратов, но и способствует восстановлению суставных структур. Это гарантирует постепенное восстановление суставного хряща и периартикулярного пространства даже после окончания терапии препаратом.
Показания:
Хромота и сопутствующие заболевания, дегенеративные неинфекционные воспалительные заболевания суставов, остеоартрит (расслаивающий остеоартрит), остеоартроз (в том числе поражающий нескольких суставов), гидрартроз, остеохондроз, артропатия, хондропатия, синовит, тендинит, травмы суставов и периартикулярного пространства у лошадей.
Дозы и способ применения: Препарат вводят внутримышечно в следующих дозах с учетом веса животного: 1 мл на 80 кг веса. Для лошади весом 500 кг препарат вводят внутримышечно в дозе 6 мл (1 флакон = 1 инъекция) один раз в неделю на протяжении 4 недель. Повторный курс лечения возможен через 3 месяца по назначению ветеринарного врача. Заметный терапевтический эффект наблюдается после второй инъекции препарата.
Противопоказания: Не применять животным с нарушениями свертываемости крови, травматическими кровотечениями, инфекционными заболеваниями, патологиями печени / почек или в течение 2 дней после операции. Не применять за 24 часа до любой физической активности, связанной с риском травмы лошади. Не применять совместно с любыми НПВС (в особенности Фенилбутазон), кортикостероидами, антикоагулянтами (Гепарин, Варфарин и др.).
Повышенная индивидуальная чувствительность животного к препарату.
Побочные действия: Отсутствуют.
Особые указания: Во время процедуры с препаратом следует соблюдать общие правила личной гигиены и техники безопасности, предусмотренные для инъекционных средств ветеринарного назначения. Препарат во флаконах с нарушенной целостностью, при помутнении или изменении цвета, наличии посторонних примесей, при истекшем сроке годности или нарушении условий хранения не пригоден к применению.
Условия хранения и срок годности: Хранят препарат с предосторожностью в закрытой заводской упаковке в сухом, защищенном от света и недоступном для детей и животных месте при температуре от 15 °С до 35 °С. Неиспользованная часть препарата хранится при температуре от 2 °С до 5 °С и уничтожается спустя месяц, после вскрытия флакона. Срок годности препарата при соблюдении условий хранения – 2 года.
Производитель:
LABORATORIOS KÖNIG S. A., Argentina.
Артросан фитоконцентрат (Экомед), 50мл
Фитоконцентрат Артросан – высокоэффективное натуральное средство при всех заболеваниях суставов и позвоночника, даже с деструктивными изменениями. Более эффективен при наружном применении и поэтому используется преимущественно местно.
Действие: клинически подтверждено, что фитоконцентрат Артросан высокоэффективен при всех заболеваниях суставов и позвоночника, даже с деструктивными изменениями. Имеет противовоспалительное, рассасывающее, согревающее и обезболивающее действие. При втирании Артросана в участок воспаленных или деформированных суставов происходит быстрое уменьшение боли, отека, покраснения, а восстановление хрящевых тканей суставов значительно ускоряется. Яркий эффект достигается при втирании фитоконцентрата в область позвоночника. Быстро уменьшаются явления скованности спины, улучшается гибкость позвоночника, появляется легкость в теле.
При длительном применении улучшается структура хряща, суставов, так и межпозвонковых дисков, о чем убедительно свидетельствуют повторные рентгенологические обследования.
Противовоспалительный и обезболивающий эффект Артросана позволяет использовать его при невралгических болях. В случае ушиба мягких тканей (без повреждения кожи) рекомендуется растирание этим фитоконцентратом, начиная с 2-3 дня после травмы. Это ускоряет рассасывание синяков и отеков, уменьшает боль.
Показания к применению: Фитоконцентрат Артросан используют при артритах, артрозах, остеохондрозе позвоночника, в частности с радикулярным синдромом, других воспалительно-деструктивных процессах опорно-двигательного аппарата и при невралгии, ушибе мягких тканей.Людям с повышенными нагрузками на опорно-двигательный аппарат целесообразно применять Артросан с профилактической целью.
Способ применения и дозировка: взрослым по 1 ч.л. на полстакана воды за 30 минут до еды или через 30 минут после еды один-два раза в день. Курс -3 недели. Повторный курс после двухнедельного перерыва.
Наружное применение: фитоконцентрат можно применять для растираний (разведение с водой 1:3) 2-5 раз в день, по 2-3 минуты, или для ежедневных компрессов. Не рекомендуется наносить на слизистые оболочки и поврежденную кожу.
Побочных эффектов при использовании Артросана, во время апробаций в клиниках не было (на упаковке указаны общие ограничения).
Состав: водно-спиртовые экстракты листьев алоэ, цветков и семян каштана, плодов шиповника, чаги, прополиса.
ТУ У 15.8-23732912-016: 2006 Заключение ГСЭЭ № 05.03.02-04/60712 від 13.12.2006
Форма выпуска: водно-спиртовой раствор.
Сроки хранения: 2 года, хранить в темном месте при t°+ 15 -/+ 25°C
Упаковка: флакон солнцезащитного стекла 50 мл с капельным клапаном в картонной коробке
Дополнительная информация: Помутнение раствора или появление осадка не говорит о порче или потере активности препарата.
Производитель: ЭКОМЕД НПО
Приобрести средства “Экомед” вы можете в нашем интернет-магазине Биолавка. Доставка по Украине возможна Новой почтой, Укрпочтой, службами Интайм, Автолюкс, Деливери.
Артросан экомед инструкция — Здоровье феникса
Фитоконцентрат Артросан высокоэффективен при всех заболеваниях суставов и позвоночника, даже с деструктивными изменениями. Более эффективен при наружном применении и поэтому используется преимущественно местно. Имеет противовоспалительное, рассасывающее, согревающее и обезболивающее действие. При условии втирания Артросана в участок воспаленных или деформированных суставов происходит быстрое уменьшение боли, отека, покраснения, а возобновление хрящевых тканей суставов значительно ускоряется. Яркий эффект достигается при втирании фитоконцентрата в область позвоночника. Быстро уменьшаются явления скованности спины, и улучшается гибкость позвоночника, появляется легкость в теле.
При длительном применении улучшается структура хряща, как суставов, так и межпозвонковых дисков, о чем убедительно свидетельствуют повторные рентгенологические обследования.
Противовоспалительный и обезболивающий эффект Артросана позволяет использовать его при невралгических болях. В случае ушиба мягких тканей (без повреждения кожи) рекомендуется растирание этим фитоконцентратом, начиная с 2-3 дня после травмы. Это ускоряет рассасывание синяков и отеков, уменьшает боль.
Людям с повышенными нагрузками на опорно-двигательный аппарат целесообразно применять Артросан с профилактической целью.
Содержание статьи:
Показания к применению
Артросан применяется при артритах, артрозах, остеохондрозе позвоночника, в частности с радикулярным синдромом, других воспалительно-деструктивных процессах опорно-двигательного аппарата и при невралгии, ушибе мягких тканей.
Способ применения:
Взрослым по 1 ч.л. на полстакана воды за 30 минут до еды или через 30 минут после еды один-два раза в день. Курс -3 недели. Повторный курс после двухнедельного перерыва.
Фитоконцентрат Артросан можно применять для растираний (разведение с водой 1:3) 2-5 раз в день, по 2-3 минуты, или для ежедневных компрессов. Не рекомендуется наносить на слизистые оболочки и поврежденную кожу.
Побочные действия
Побочных эффектов при использовании Артросана, во время апробаций в клиниках не было (на упаковке указаны общие ограничения).
Противопоказания
:
Противопоказано принимать Артросан беременным и женщинам, которые кормят грудью, лицам чувствительным к солнечным лучам, при индивидуальной чувствительности к компонентам препарата.
Беременность
:
Противопоказано принимать Артросан во время беременности.
Условия хранения
Фитоконцентрат Артросан следует хранить в темном месте при температуре от +15 — + 25 С.
Форма выпуска
Артросан фитоконцентрат. В упаковке — 50 мл.
Состав
:
Артросан содержит: водно-спиртовые экстракты листьев алоэ, цветков и семян каштана, плодов шиповника, чаги, прополиса.
Основные параметры
| Название: | АРТРОСАН |
Source: www.medcentre.com.ua
Читайте также
Зеленая аптека | Артросан 50 мл (Экомед)
Состав: водно-спиртовые экстракты листьев алоэ, цветов и семян каштана, плодов шиповника, чаги, прополиса.
Имеет противовоспалительное, регенерирующее, согревающее и обезболивающее действие по отношению к тканям сустава и позвоночнику.
Применять по 1 чайной ложке на 100 мл. воды через 1 – 2 часа после еды. Эффективность усиливается при дополнительном наружном применении. Значительно ускоряет восстановление хрящевой ткани суставов, уменьшая боли при движениях, а также улучшает гибкость позвоночника.
Применение при артритах, артрозах, остеохондрозе позвоночника, невралгических болях. Флакон фитоконцентрата развести с 200 мл. водки или 40-50 % спирта (разведение с водой рекомендуется у кого кожа склонна к раздражению). Применяется для растираний 1-3 раза в день и для ежедневных компрессов.
Не рекомендуется наносить на слизистые оболочки и повреждённую кожу.
При ревматоидном артрите для устранения аутоиммунного процесса и для прекращения разрушения суставов препарат необходимо совмещать с фитоконцентратом «Лизорм» или «Ревмосан».
Преимущества покупать натуральные товары у нас

01
Низкие цены, всегда актуальны

02
Только производители качественных товаров. Работаем напрямую с заводами

03
Мы очень контактны, идем навстречу покупателю

04
Только лучшие и проверенные товары

05
Огромный ассортимент продукции
06
Быстрая и надежная доставка
Как заказать продукцию магазина “Зеленая аптека”
01
Заказ
на сайте

02
Подтверждение
заказа

03
Отправка
заказа
Фитоконцентрат для улучшения работы суставов Артросан от Экомед – высокоэффективное натуральное средство при всех заболеваниях суставов и позвоночника, даже с деструктивными изменениями. Более эффективен при наружном применении и поэтому используется преимущественно местно.
Особенности
Клинически подтверждено, что фитоконцентрат Артросан высокоэффективен при всех заболеваниях суставов и позвоночника, даже с деструктивными изменениями. Имеет противовоспалительное, рассасывающее, согревающее и обезболивающее действие. При втирании Артросана в участок воспаленных или деформированных суставов происходит быстрое уменьшение боли, отека, покраснения, а восстановление хрящевых тканей суставов значительно ускоряется.
Исключительно натуральный продукт: вся продукция производства НПО ЭКОМЕД изготавливается из стандартизированного лекарственного сырья растительного происхождения, спирта высшей очистки и питьевой структурированной воды по оригинальной технологии экстракции, соединения и контроля качества по системам ISO 22000:2007 (безопасность пищевых продуктов) по системе НАССР, а также системе ISO 9001:2009 (управление системой качества).
Эффект
Яркий эффект достигается при втирании фитоконцентрата в область позвоночника. Быстро уменьшаются явления скованности спины, улучшается гибкость позвоночника, появляется легкость в теле.
При длительном применении улучшается структура хряща, суставов, так и межпозвонковых дисков, о чем убедительно свидетельствуют повторные рентгенологические обследования.
Противовоспалительный и обезболивающий эффект Артросана позволяет использовать его при невралгических болях. В случае ушиба мягких тканей (без повреждения кожи) рекомендуется растирание этим фитоконцентратом, начиная с 2-3 дня после травмы. Это ускоряет рассасывание синяков и отеков, уменьшает боль.
Показания к применению
Фитоконцентрат Артросан используют при артритах, артрозах, остеохондрозе позвоночника, в частности с радикулярным синдромом, других воспалительно-деструктивных процессах опорно-двигательного аппарата и при невралгии, ушибе мягких тканей.Людям с повышенными нагрузками на опорно-двигательный аппарат целесообразно применять Артросан с профилактической целью.
Способ применения и дозировка
Взрослым по 1 ч.л. на полстакана воды за 30 минут до еды или через 30 минут после еды один-два раза в день. Курс – 3 недели. Повторный курс после двухнедельного перерыва.
Наружное применение: фитоконцентрат можно применять для растираний (разведение с водой 1:3) 2-5 раз в день, по 2-3 минуты, или для ежедневных компрессов. Не рекомендуется наносить на слизистые оболочки и поврежденную кожу.
Побочных эффектов при использовании Артросана, во время апробаций в клиниках не было (на упаковке указаны общие ограничения).
Состав
Водно-спиртовые экстракты листьев алоэ, цветков и семян каштана, плодов шиповника, чаги, прополиса.
Форма выпуска: водно-спиртовой раствор.
Срок годности – 2 года, хранить в темном месте при t° от 15°C до 25°C
Упаковка: флакон солнцезащитного стекла 50 мл с капельным клапаном в картонной коробке 45*45*100 мм.
О препарате:
Нестероидное противовоспалительное и противоревматическое средство.
Показания и дозировка:
Симптоматическое лечение дегенеративных заболеваний суставов (например артроз колена, бедра, позвоночника)
Применяют взрослым по 1 таблетке 3 раза в сутки. В зависимости от тяжести заболевания суточную дозу, особенно в начале лечения, можно повысить до 2 таблеток 3 раза в сутки.
Способ применения:
Артросан глотают не разжевывая, запивая достаточным количеством жидкости, желательно перед едой.
Длительность применения:
Длительность применения зависит от характера и тяжести заболевания и определяется врачом индивидуально.
Если прием очередной дозы Артросана пропущен, не нужно принимать двойную дозу, а следует продолжать прием препарата по предварительно назначенной схеме.
Передозировка:
Оксацепрол низкотоксичный. Интоксикации у людей до сих пор не наблюдались и также маловероятны при применении препарата. Специфический антидот неизвестен.
Побочные эффекты:
Со стороны пищеварительной системы: Часто ( > 1% – <10%): тошнота, потеря аппетита, боли в животе или диарея, обычно транзиторные.
Реакции гиперчувствительности: Иногда (≥ 0,1% – <1%) возникают аллергические реакции (сыпь, зуд, экзантема). Очень редко (<0,01%) сообщалось о таких реакциях: алопеция, боль в суставах, васкулит, крапивница, ангионевротический отек Квинке, аллергическая эозинофилия.
Краситель желтый закат (E110), входящий в состав Артросана, может вызывать аллергические реакции.
Противопоказания:
Повышенная чувствительность к оксацепролу или любому другому компоненту препарата.
Тяжелая почечная недостаточность.
Артросан не следует использовать в период беременности. Неизвестно, проникает ли оксацепрол в грудное молоко. Поэтому Артросан не следует применять в период кормления грудью.
Взаимодействие с другими лекарствами и алкоголем:
У пациентов, которые получают антикоагулянтную терапию с антагонистами витамина К, не исключается влияние оксацепрола на свертываемость крови. Поэтому рекомендуется проводить тщательный мониторинг протромбинового времени при одновременном лечения Артросаном.
Состав и свойства:
1 таблетка, покрытая оболочкой, содержит оксацепрола 200 мг;
вспомогательные вещества: крахмал картофельный, макрогол 6000, макрогол 12000, тальк, магния стеарат; пленочная оболочка (титана диоксид (Е 171), хинолин желтый (Е 104), желтый закат (Е110), тальк, повидон, пропиленгликоль, эмульсия симетикона, метакрилатного сополимера дисперсия, макрогол 6000).
Форма выпуска:
Фармакологическое действие:
Противовоспалительное, противоотёчное, анальгезирующее, метаболическое, иммунорегулирующее, хондропластическое, остеопластическое. Состав и технология подобраны таким образом, чтобы лечить костные и суставные, ревматические, артритные и артрозные поражения. Способствует нормализации баланса минеральных веществ в костной ткани, лечит воспалительные процессы в суставах.
Условия хранения:
Хранить в недоступном для детей месте при температуре не выше 30 ° C.
Общая информация
Форма продажи:
по рецепту
Производитель:
Артросан – Наша продукція – Екомед

Ціна у Консультаційно-Діагностичних центрах Екомед 50ml – 45 грн.
При артритах та набряках суглобів.
Фітоконцентрат Артросан – рослинний фітокомплекс, що використовується при всіх захворюваннях суглобів та хребта, навіть із деструктивними змінами. Більш ефективний при зовнішньому застосуванні, тому використовується переважно місцево.
Дія: клінічно підтверджено, що фітоконцентрат Артросан ефективний при всіх захворюваннях суглобів та хребта, навіть з деструктивними змінами. Більш ефективний при зовнішньому застосуванні і тому використовується переважно місцево. Має протизапальну, розсмоктуючу, зігріваючу та знеболюючу дію. За умови втирання Артросана у ділянку запалених чи деформованих суглобів відбувається швидке зменшення болю, набряку, почервоніння, а відновлення хрящових тканин суглобів значно прискорюється. Яскравий ефект досягається при втиранні фітоконцентрату в область хребта, швидко зменшуються явища скутості спини та покращується гнучкість хребта, з’являється легкість у тілі.
При тривалому застосуванні поліпшується структура хрящів, суглобів і міжхребцевих дисків, про що переконливо свідчать повторні рентгенологічні обстеження.
Протизапальний та знеболюючий ефект Артросана дозволяє використовувати його при невралгічних болях. У випадку забиття м’яких тканин (без пошкодження шкіри) рекомендується розтирання цим фітоконцентратом починаючи з 2 – 3 дня після травми. Це прискорює розсмоктування синців та набряків, зменшує біль.
Людям з підвищеними навантаженнями на опорно-руховий апарат доцільно застосовувати Артросан з профілактичною метою.
Показання до застосування: при артритах, артрозах, остеохондрозі хребта, зокрема з радикулярним синдромом, інших запально-деструктивних процесах опорно-рухового апарату, при невралгії та забитті м’яких тканин.
Спосіб застосування і дозування:
По 1 ч.л. на півсклянки води за 30 хвилин до їди або через 30 хвилин після їди один-два рази на день. Курс -3 тижні. Повторний курс після двотижневої перерви.
Зовнішнє застосування: Фітоконцентрат можна застосовувати для розтирань (розведення з водою 1:3) 2-5 разів на день, по 2-3 хвилини, або для щоденних компресів. Не бажано наносити на слизові оболонки та пошкоджену шкіру.
Побічних ефектів при використанні Артросана, під час апробацій у клініках не було (на упаковці вказані загальні обмеження).
Протипоказання: вагітні жінки, матері, які годують груддю, підвищена індивідуальна чутливість до компоненнтів.
Склад: водно-спиртові екстракти листя алое, квіток і насіння каштану, плодів шипшини, чаги, прополісу.
ТУ У 15.8-23732912-016:2006 Висновок ДСЕЕ № 05.03.02-04/60712 від 13.12.2006
Штрих-код / Barcode / Prodact Code / EAN / UPC / ISBNCode: 4820019210414
Код Моріон: 54895
Додаткова інформація: Помутніння розчину, або поява осаду не свідчить про псування або втрату активності препарату.
Придбати засоби “Екомед” можна:
* відповімо на Ваше питання за телефонами –(096) 695-04-60, (066) 477-74-36
Задати питання лікарю
Також читайте: Про оригінальну авторську технологію виробництва препаратів ЕКОМЕД
Контроль якості вхідної сировини та готової продукції здійснюється атестованою для видачі сертифікатів якості згідно Закону «Про метрологію та метрологічну діяльність» контрольно-аналітичною лабораторією.Свідоцтво ПТ-259/11.
Статті на тему:
Читайте також:
Застосування засобів Екомеду за системами організмуТаблетована форма фітоконцентратів ЕкомедЕксклюзивні натуральні маски від Екомеду для обличчя і тілаГемотек«Артрозан»: инструкция по применению
«Артрозан» инструкция по применению относится к клинико-фармакологической категории оксикамы. Основным действующим веществом препарата является мелоксикам, который является эффективным селективным ингибитором ЦОГ-2. Под названием «Мелоксикам» это лекарство зарегистрировано в реестре МНН.
В форме таблеток препарат выпускается в форме таблеток массой 7,5 или 15 мг, упакованных в блистеры с контуром клетки.
По фармакологическим свойствам препарат «Мелоксикам», являющийся производным вещества из енольной кислоты, действует как противовоспалительное и обезболивающее средство.Этот механизм основан на способности препарата ингибировать синтез простагландинов. Под воздействием препарата происходит реакция, в ходе которой активность ферментов ЦОГ-2, которые играют основную роль в биосинтезе, избирательно ингибируется.
При приеме препарата «Артросан» инструкция объясняет его действие таким образом. Если препарат назначают в больших дозах, то в течение длительного периода его применения наблюдается снижение селективности по ЦОГ-2. Препарат оказывает меньшее влияние на ЦОГ-1, что обеспечивает защиту желудочно-кишечного тракта.Именно благодаря этому избирательному действию обеспечивается защита желудочно-кишечного тракта от эрозивных и язвенных поражений.
Противовоспалительное действие препарата «Артросан» в инструкции по применению связано с подавлением активности фермента ЦОГ-2, который действует в зоне воспалительного процесса.
Фармакокинетика мелоксикама характеризуется следующим образом. Распространение: «Артрозан» способен преодолевать в организме гистогематические барьеры, благодаря чему связь с белками плазмы достигает 99%.В синовиальной жидкости концентрация составляет 50%.
Метаболизм: препарат почти полностью метаболизируется в клетках печени с образованием нескольких нейтральных производных с фармакологическими свойствами.
Экскреция: Препарат «Мелоксикам» выделяется в приблизительно равных частях в основном с мочой и калом в виде продуктов обмена. Только 5% компонентов выводятся через кишечник.
Фармакокинетические свойства лекарственного средства «Артрозан» инструкция по применению также определяет для особых случаев.В частности, у пожилых пациентов при поступлении клиренс препарата уменьшается, а в случаях симптомов печеночной, а также почечной недостаточности препарат мало влияет на фармакокинетику.
Препарат «Мелоксикам» довольно хорошо усваивается из пищеварительного тракта, при этом его уровень биодоступности достигает 89% и не изменяется от приема пищи. Прием в произведенных дозах обеспечивает пропорциональную дозу концентрации препарата в организме.
Распределение: Как правило, оптимальные значения Css достигаются на третий или пятый день приема препарата, и при его длительном применении обеспечиваются стабильные концентрации, сопоставимые с исходными фармакокинетическими параметрами.
Дозировка препарата «Артрозан» в инструкции по применению определяет следующим образом.
Применение препарата рекомендуется в комбинированной форме. Рекомендуемая схема:
– на начальном этапе лечения, в течение 2-3 дней применять «Артрозан» -школу;
– после трех-четырех дней внутримышечной инъекции препарат следует принимать внутрь – в форме таблеток.
Доза для внутримышечного введения и перорального приема одинакова и равна стандартной (7.5 или 15 мг) один раз в течение дня. Доза и продолжительность применения определяются интенсивностью боли и степенью тяжести воспаления. При определении дозы следует тщательно учитывать потенциальный риск осложнений со стороны желудочно-кишечного тракта.
При наличии почечной недостаточности максимальная суточная доза составляет не более 7,5 мг.
Взаимодействие с другими лекарственными средствами может осложняться возникновением эрозивно-язвенных явлений в пищеварительном тракте.Не принимайте препарат во время беременности и кормления грудью.
Препарат «Мелоксикам» необходимо хранить в темном месте не более двух лет.
Препарат продается только по рецепту.
р >>.“Артросан”: аналоги, инструкция и справка
Как и для чего использовать препарат «Артросан»? Инструкции, аналоги и показания для этого лекарства будут описаны ниже. Также мы расскажем вам о форме, в которой производится лекарство и его заменители, какие компоненты входят в их состав, что о них говорят пациенты и т. Д.
Форма, упаковка и описание препарата, его состав
В какой форме реализовано лекарственное средство “Артрозан”? Аналоги и самолечение имеют разные формы выпуска:
,- ,
- Таблетки.Активным веществом этой формы является мелоксикам. Он также включает вспомогательные элементы в виде моногидрата лактозы, коллоидного диоксида кремния, цитрата натрия, повидона, картофельного крахмала и стеарата магния. Таблетки «Артрозан» (аналоги российских и зарубежных будут представлены в статье) могут иметь разные оттенки желтого. Такой препарат выпускается в плоской форме с огранкой и риском в середине. Он упакован в блистеры, которые помещены в картонную коробку.
- Раствор для внутримышечных инъекций «Артрозан» (инъекции).В инструкции по применению (аналоги этой формы представлены ниже) говорится, что это лекарство также содержит основное вещество в форме мелоксикама. Кроме того, раствор содержит дополнительные компоненты, такие как хлорид натрия, глицин, полоксамер, вода, мономолярный раствор гидроксида натрия и гликофурол. Этот вид препарата выпускается в виде прозрачной желто-зеленой жидкости в ампулах, упакованных в картонные пачки.
Формы аналогов и их состав
При невозможности использования препарата «Артрозан» можно применять следующие аналоги:
- Раствор для внутримышечного введения «Мовалис».Действующим веществом этого препарата является мелоксикам (вспомогательные компоненты: меглюмин, полоксамер, гликофурфурол, глицин, хлорид натрия, гидроксид натрия, вода д / у).
- Таблетки плоско-цилиндрической формы “Мелоксикам”. Активным ингредиентом этого лекарства также является мелоксикам (вспомогательные вещества: микрокристаллическая целлюлоза, лактоза, повидон, дигидрат цитрата натрия, карбоксиметилкрахмал натрия, коллоид диоксида кремния, стеарат кальция).
- Таблетки и раствор для инъекций “Мелбек”.Активным элементом этого препарата является мелоксикам (незначительные ингредиенты: повидон, безводная лактоза, стеарат магния, микрокристаллическая целлюлоза, цитрат натрия, кросповидон, коллоидный безводный диоксид кремния).
Механизм действия препарата «Артрозан» и его аналогов. Фармакокинетика
Как действует препарат “Артрозан”? Аналоги и сам препарат, содержащий активное вещество, такое как мелоксикам, являются производными оксикамы. Они оказывают противовоспалительное действие, блокируя фермент цикооксигеназу-2 и синтез простагландинов, которые непосредственно участвуют в цикле арахидоновой кислоты.
После применения лекарств активность медиаторов воспаления, а также проницаемость стенок сосудов значительно снижается. В то же время реакции со свободными радикалами замедляются.
Обезболивающий эффект препаратов обусловлен снижением активности взаимодействия нервных окончаний и простагландинов.
Каковы фармакокинетические особенностиИмеет лекарство “Артрозан”? Аналоги и вышеупомянутый препарат достигают максимальной концентрации в крови за 3-5 дней.Лекарства хорошо связываются с белками (около 99%). Их метаболизм происходит в печени, в результате чего образуются 4 метаболита. Однако они не играют никакой роли в фармакодинамических процессах.
Наркотики выводятся из организма вместе с мочой и калом.
Особенности аналогов
- Препарат «Мовалис» оказывает выраженное противовоспалительное действие при любых воспалениях суставов организма.
- Лекарство “Мелоксикам”. Противовоспалительный эффект этого препарата связан с замедлением ферментативной активности ЦОГ-2.
- Препарат «Мелбек», как и другие аналоги, относится к группе НПВП.
Показания к применению препарата «Артрозан» и его аналогов
Аналог препарата «Артрозан» и препарат назначают по тем же показаниям. Все вышеперечисленные препараты предназначены для лечения различных воспалений суставов, сопровождающихся болевым синдромом:
- с остеохондрозом;
- с остеоартрозом;
- с ревматоидным артритом;
- с миозитом;
- с анкилозирующим спондилитом;
- с радикулитом.
Противопоказания к применению препарата и его аналогов
При каких условиях нельзя использовать препарат «Артросан», аналоги этого препарата? Согласно прилагаемой инструкции, следующие лекарственные средства имеют следующие противопоказания к применению лекарственных средств («Артрозан», «Мовалиса», «Мелоксикам», «Мелбек»):
,- ,
- , язва двенадцатиперстной кишки и желудка;
- лекарственная аллергия;
- восприимчивость к лекарственным веществам;
- нетерпимость групп НПВП;
- кровотечение в желудочно-кишечном тракте;
- бронхиальная астма;
- возраст до 15 лет; –
- полипов в полости носа и носа;
- тяжелые формы почечной, сердечной и печеночной недостаточности;
- гиперкалиемия;
- гемофилия;
- кормление грудью и беременность.
Как принимать лекарства “Мовалис”, “Мелоксикам”, “Мелбек” и “Артрозан”?
Аналог “Мовалис”, а также препараты “Мелоксикам” и “Мелбек” А
.Ecomed: инструкция по применению
Всасывание азитромицина из желудочно-кишечного тракта происходит быстро, этот процесс обусловлен тем, что вещество обладает липофильностью и устойчивостью к кислой среде. При использовании 500 мг ЛС пиковый индекс плазмы наблюдается через 2,5-2,96 часа и равен 0,4 мг / л. Уровень биодоступности составляет 37%.
Вещество хорошо распределяется внутри тканей и органов мочеполовой системы (в том числе предстательной железы), органов дыхания, подкожного слоя и кожи.Уровень концентрации внутри тканей выше, чем внутри плазмы (в 10-50 раз), что обусловлено (вместе с длительным периодом полураспада) слабым синтезом азитромицина с белком плазмы и, кроме того, способностью компонент, который проходит в эукариотические клетки и накапливается в среде с низким индексом pH, который окружает лизосомы. Такие свойства способствуют высоким показателям объема распределения (31,1 л / кг) и клиренса внутри плазмы.
Способность активного вещества накапливаться главным образом в лизосомах очень важна для процессов уничтожения бактериальных патогенов в клетках.Было выявлено, что фагоциты перемещают лекарство в место воспаления, где оно высвобождается при фагоцитозе. Уровень концентрации компонента внутри инфекционных очагов выше, чем внутри здоровых тканей (в среднем – 24-34%) и коррелирует с выраженностью отечности. Хотя азитромицин обнаружен в большом количестве внутри фагоцитов, он не оказывает значительного влияния на их активность.
Бактерицидные показатели вещества остаются внутри очагов воспаления в течение 5-7 дней после применения последней дозы.Это позволяет использовать краткосрочные терапевтические курсы (на 3 или 5 дней).
Выведение компонента из плазмы проводят в 2 этапа: период полураспада составляет 14-20 часов (в интервале 8-24 часа после употребления капсулы) и 41 час (в интервале 24-72 часа). ) при котором прием лекарств может происходить один раз в день.
 [11], [12], [13], [14], [15], [16], [17]
[11], [12], [13], [14], [15], [16], [17]
Помогая хирургам лучше лечить своих пациентов ™
Печенье Verwendung von Cookies
Веб-сайт Diese verwendet eigene Cookies und Cookies von Analysediensten, Dhinste bereitzustellen, Anzeigen zu personalisieren und Zugriffe zu analysieren. Daten zu Ihrer Nutzung der Веб-сайт работает над Anbieter der Analysedienste weitergegeben. Mit der Zustimmung zur Cookie-Verwendung стимул Sie auch den Verarbeitungen mittels dieser Печенье zu. Sie können diese Einwilligung jederzeit widerrufen und Cookies jederzeit wieder löschen.Genauere Informationen finden Sie в недосказанном Datenschutzerklärung. Sie können nachfolgend entweder alle Cookies akzeptieren und unsere Веб-сайт прямо сейчас Cookie Einstellungen индивидуальный медведь.
Печенье Erforderliche
Иммер актив
Diese Cookies sind zur Funktion unserer Веб-сайт erforderlich und können in unseren Systemen nicht deaktiviert werden. In der Regel Werden Diese Печенье, в котором участвуют Reaktion auf von Ihnen getätigten Aktionen gesetzt, die einer Dienstanforderung entsprechen, wie etwa dem Festlegen Ihrer Datenschutzeinstellungen, dem Anmelden oder dem Ausfüllen von Formularen.Sie können Ihren Browser so einstellen, dass diese Печенье blockiert oder Sie über diese Печенье benachrichtigt werden. Einige Bereiche der Веб-сайт функционирует без слов.
Mit Diesen Cookies können wir Besuche zählen und Zugriffsquellen eruieren, um die Leistung unserer Сайт zu ermitteln und zu verbessern. Принимая во внимание то, что происходит в Beantwortung der Frage, вы можете быть уверены, что вы не найдете ничего такого, кроме того, как Besucher auf der Website bewegen.Wenn Sie diese Cookies nicht zulassen, können wir nicht wissen, wann Sie unsere Website besucht haben. Leistungs-Cookies konnen von uns oon von Drittanbietern gesetzt werden, deren Dienste wir auf unseren Seiten verwenden. Näheres zu den Drittanbietern, mit denen wir zusammenarbeiten erfahren Sie im Abschnitt Datenerhebungen beim Besuch unserer Веб-сайт в поле поиска Datenschutzerklärung.
Diese Cookies ermöglichen die die Bereitstellung von erweiterter Funktionalität und Personalisierung.Wir speichern z.B. Ihre Spracheinstellungen в функциональном печенье.
,
Воспаление лимфоузлов причины в паху у женщин фото: Воспаление лимфоузлов в паху у женщин: причины, симптомы, фото, что делать – где находятся, почему воспаляются и как лечить
причины, симптомы, фото, что делать
- Беременность
- Развитие плода по неделям
- 1 триместр
- Скрининг 1 триместр
- 1-6 недели
- 1 неделя
- 2 неделя
- 3 неделя
- 4 неделя
- 5 неделя
- 6 неделя
- 7-12 недели
- 7 неделя
- 8 неделя
- 9 неделя
- 10 неделя
- 11 неделя
- 12 неделя
- 2 триместр
- Скрининг 2 триместра
- 13-18 недели
- 13 неделя
- 14 неделя
- 15 неделя
- 16 неделя
- 17 неделя
- 18 неделя
- 19-24 недели
- 19 неделя
- 20 неделя
- 21 неделя
- 22 неделя
- 23 неделя
- 24 неделя
- 3 триместр
- Скрининг 3 триместра
- 25-30 недели
- 25 неделя
- 26 неделя
- 27 неделя
- 28 неделя
- 29 неделя
- 30 неделя
- 31-36 недели
- 31 неделя
- 32 неделя
- 33 неделя
- 34 неделя
- 35 неделя
- 36 неделя
- 37-39 недели
- 37 неделя
- 38 неделя
- 39 неделя
- 37, 38, 39 недели у повторнородящих
- 1 триместр
- Как определить беременность
- Месячные и беременность
- Вопросы и рекомендации по беременности
- Выделения при беременности
- Питание при беременности
- Осложнения и боли при беременности
- Прерывание беременности
- Развитие плода по неделям
- Болезни
- Грипп Мичиган
- Рахит у грудничков
- Кишечная колика
- Пупочная грыжа
- Инструкции
- для детей
- при ОРВИ
- Виферон свечи
- Ибуклин Юниор
- Синупрет капли
- при кашле
- Аскорил сироп
- Бромгексин таблетки
- Пантогам сироп
- Синекод
- Саб симплекс
- Эриспирус сироп
- Эреспал сироп
- при гриппе
- Амоксиклав
- Амиксин
- Арбидол
- Панавир
- Ремантадин
- Тамифлю
- Циклоферон
- жаропонижающие
- Нурофен детский
- Панадол сироп
- Парацетамол сироп
- Цефекон свечи
- при болях
- Плантекс (от коликов)
- Смекта (от диареи)
- Энтерол (для кишечника) для детей
- Эспумизан беби (боли животика)
- Другие заболевания
- Вибуркол свечи (симптоматическое средство)
- Зиннат суспензия (отиты и т.п.)
- Изофра (риниты и синуситы)
- Мирамистин (антисептик)
- Отипакс (отит)
- Сиалор (ЛОР-заболевания)
- при ОРВИ
- при беременности и лактации
- при ОРВИ
- Анальгин
- Пиносол
- Тизин
- при кашле
- Биопарокс
- Гексорал спрей
- Лизобакт
- Либексин
- Сироп Алтея
- Стодаль
- Фарингосепт
- Цикловита
- при гриппе
- Арбидол
- Ацикловир
- Ремантадин
- Тамифлю
- жаропонижающие
- Ибупрофен
- при болях
- Ибупрофен
- Но-шпа
- Пенталгин
- Цитрамон
- Другие заболевания
- Клотримазол (грибок, инфекция половых органов)
- Линдинет 20 (противозачаточное)
- Мастодинон (нарушение менструации)
- Норколут (гормональный препарат)
- Полижинакс (противогрибковое)
- Тироксин (при гипотиреозе)
- Эстровэл (от женских заболеваний)
- Ярина (противозачаточное)
- при ОРВИ
- для взрослых
- при ОРВИ
- Амиксин
- Арбидол
- Гриппферон
- Интерферон
- Кипферон свечи
- Ротокан
- Ремантадин
- Синупрет
- Тамифлю
- при кашле
- АЦЦ
- Либексин
- Ренгалин
- Стоптуссин
- Стодаль
- при гриппе
- Амиксин
- Дибазол
- Кагоцел
- Лавомакс
- Ремантадин
- Флемоксин Солютаб
- Цефтриаксон
- жаропонижающие
- Индометацин
- Ибупрофен
- Ринза
- при болях
- Колофорт (для пищеварительного тракта)
- Кеторол
- Мовалис (противовоспалительное)
- Найз таблетки
- Тримедат (для кишечника)
- Невролгии, ЦНС, головной мозг
- Аспаркам
- Актовегин
- Комбилипен
- Нейромультивит
- Циннаризин
- Другие заболевания
- Адвантан (дерматологические заболевания)
- Азитромицин (ЛОР-заболевания)
- Диазолин (от аллергии)
- Лоратадин (при аллергии)
- Овесол (для печени)
- Эссенциале форте Н (для печени)
- Полидекса (ЛОР-заболевания)
- Клотримазол (грибок, инфекция половых органов)
- Циклоферон (инфекционные, бактериальные, грибковые заболевания)
- при ОРВИ
- для детей
- Грудное вскармливание
- Питание при ГВ
- Кормление грудью
- Таблетки при ГВ
- Болезни при ГВ
- Прикорм грудничка
- Вопросы и рекомендации
- Калькуляторы
- Калькулятор ХГЧ
- Спермограмма: расшифровка результата
- Календарь овуляции для зачатия
- Срок беременности по неделям и дням
- Дата родов по месячным, дате зачатия
- Календарь беременности по неделям
- Рассчитать пол ребенка
- Калькулятор роста и веса ребенка
Поиск
- Инструкции по применению (по алфавиту):
- А
- Б
- В
- Г
- Д
- Ж
- З
- И
- Й
- К
- Л
- М
- Н
- О
- П
- Р
- С
- Т
- У
- Ф
- Х
- Ц
- Э
- 0-9


- Беременность
- Развитие плода по неделям
- 1 триместр
- Скрининг 1 триместр
- 1-6 недели
- 1 неделя
- 2 неделя
- 3 неделя
- 4 неделя
- 5 неделя
- 6 неделя
- 7-12 недели
- 7 неделя
- 8 неделя
- 9 неделя
- 10 неделя
- 11 неделя
- 12 неделя
- 2 триместр
- Скрининг 2 триместра
- 13-18 недели
- 13 неделя
- 14 неделя
- 15 неделя
- 16 неделя
- 17 неделя
- 18 неделя
- 19-24 недели
- 19 неделя
- 20 неделя
- 21 неделя
- 22 неделя
- 23 неделя
- 24 неделя
- 3 триместр
- Скрининг 3 триместра
- 25-30 недели
- 25 неделя
- 26 неделя
- 27 неделя
- 28 неделя
- 29 неделя
- 30 неделя
- 31-36 недели
- 31 неделя
- 32 неделя
- 33 неделя
- 34 неделя
- 35 неделя
- 36 неделя
- 37-39 недели
- 37 неделя
- 38 неделя
- 39 неделя
- 37, 38, 39 недели у повторнородящих
- 1 триместр
- Как определить беременность
- Месячные и беременность
- Вопросы и рекомендации по беременности
- Выделения при беременности
- Питание при беременности
- Осложнения и боли при беременности
- Прерывание беременности
- Развитие плода по неделям
- Болезни
- Грипп Мичиган
- Рахит у грудничков
- Кишечная колика
- Пупочная грыжа
- Инструкции
- для детей
- при ОРВИ
- Виферон свечи
- Ибуклин Юниор
- Синупрет капли
- при кашле
- Аскорил сироп
- Бромгексин таблетки
- Пантогам сироп
- Синекод
- Саб симплекс
- Эриспирус сироп
- Эреспал сироп
- при гриппе
- Амоксиклав
- Амиксин
- Арбидол
- Панавир
- Ремантадин
- Тамифлю
- Циклоферон
- жаропонижающие
- Нурофен детский
- Панадол сироп
- Парацетамол сироп
- Цефекон свечи
- при болях
- Плантекс (от коликов)
- Смекта (от диареи)
- Энтерол (для кишечника) для детей
- Эспумизан беби (боли животика)
- Другие заболевания
- Вибуркол свечи (симптоматическое средство)
- Зиннат суспензия (отиты и т.п.)
- Изофра (риниты и синуситы)
- Мирамистин (антисептик)
- Отипакс (отит)
- Сиалор (ЛОР-заболевания)
- при ОРВИ
- при беременности и лактации
- при ОРВИ
- Анальгин
- Пиносол
- Тизин
- при кашле
- Биопарокс
- Гексорал спрей
- Лизобакт
- Либексин
- Сироп Алтея
- Стодаль
- Фарингосепт
- Цикловита
- при гриппе
- Арбидол
- Ацикловир
- Ремантадин
- Тамифлю
- жаропонижающие
- Ибупрофен
- при болях
- Ибупрофен
- Но-шпа
- Пенталгин
- Цитрамон
- Другие заболевания
- Клотримазол (грибок, инфекция половых органов)
- Линдинет 20 (противозачаточное)
- Мастодинон (нарушение менструации)
- Норколут (гормональный препарат)
- Полижинакс (противогрибковое)
- Тироксин (при гипотиреозе)
- Эстровэл (от женских заболеваний)
- Ярина (противозачаточное)
- при ОРВИ
- для взрослых
- при ОРВИ
- Амиксин
- Арбидол
- Гриппферон
- Интерферон
- Кипферон свечи
- Ротокан
- Ремантадин
- Синупрет
- Тамифлю
- при кашле
- АЦЦ
- Либексин
- Ренгалин
- Стоптуссин
- Стодаль
- при гриппе
- Амиксин
- Дибазол
- Кагоцел
- Лавомакс
- Ремантадин
- Флемоксин Солютаб
- Цефтриаксон
- жаропонижающие
- Индометацин
- Ибупрофен
- Ринза
- при болях
- Колофорт (для пищеварительного тракта)
- Кеторол
- Мовалис (противовоспалительное)
- Найз таблетки
- Тримедат (для кишечника)
- Невролгии, ЦНС, головной мозг
- Аспаркам
- Актовегин
- Комбилипен
- Нейромультивит
- Циннаризин
- Другие заболевания
- при ОРВИ
- для детей
Воспаление лимфоузлов в паху у женщин: причины и лечение.

Воспаление лимфоузлов в области паха называется лимфаденопатией.
Это состояние, при котором узлы становятся больше. Причин тому может быть две: воспаление и пролиферация.
В нашем случае это именно воспалительный процесс. Причины он может иметь разные. В основном они инфекционные.
Содержание статьи
- Причины воспаление лимфоузлов
- Лимфоузлы в норме
- Как оцениваются симптомы воспаления лимфоузлов?
- Как развивается воспаление лимфоузлов?
- Виды воспалительных процессов в лимфоузлах
- Сифилис и воспаление лимфоузлов
- Герпес и воспаление лимфоузлов
- Воспаление лимфоузлов при ВИЧ
- Неспецифические инфекции и воспаление лимфоузлов
- После пиявок воспалились лимфоузлы в паху
- Лимфаденопатия после родов
- Воспалился лимфоузел в паху на фоне иммуномодуляторов
- Почему лимфоузлы воспаляются при месячных
- Лечение воспаления лимфоузлов у женщин
- Воспаление лимфоузлов: какие антибиотики принимают?
- Лечение лимфаденопатии народными средствами
- Воспаление лимфоузлов: что делать?
 Причины воспаление лимфоузлов
Причины воспаление лимфоузлов
Есть три основные группы заболеваний, способных спровоцировать реакцию со стороны лимфоузлов.
В их числе:
- специфические инфекционные патологии, в том числе венерические;
- местные неспецифические воспалительные процессы;
- аутоиммунные патологии.
Увеличение лимфоузлов также наблюдается при лимфопролиферативных и онкогематологических заболеваниях.
Но тогда отсутствует воспалительный процесс.
А во втором случае увеличение лимфоузлов носит генерализованный характер.
То есть, лимфаденопатия наблюдается не только в паху, а и на других участках тела.
Лимфоузлы в норме
Чтобы понять, какие признаки воспаления лимфоузлов в паху у женщин должны вызывать подозрение, необходимо вначале разобраться, какими они должны быть в норме.
Большинство лимфатических узлов вообще невозможно пропальпировать, если они не увеличены или не воспалены.
Если они прощупываются, то должны быть:
- эластичные;
- подвижные;
- безболезненные.
Паховые лимфоузлы, наряду с шейными и подмышечными, относятся к самым крупным.
Потому что они собирают лимфу из сосудов тех областей, на которые приходится наибольшая антигенная нагрузка.
Но в любом случае их нормальные размеры не должны превышать 1-1,5 см.
Как оцениваются симптомы воспаления лимфоузлов?
При осмотре лимфоузлов врач обращает внимание на ряд параметров, которые позволяют ему заподозрить патологию.
К ним относятся:
- размеры;
- четкость контуров;
- состояние кожи над лимфатическим узлом;
- степень его подвижности или спаянности с расположенными рядом тканями;
- консистенция.
Сами же пациенты обычно замечают болезненность и припухлость.
Если размеры увеличиваются без боли, обычно люди этого не замечают.
Потому что лимфоузлы обычно не вырастают до того размера, чтобы деформировать область паха.
А прощупывать их в случае отсутствия субъективных ощущений вряд ли кто-то будет.
Как развивается воспаление лимфоузлов?
Лимфоузлы относятся ко вторичным структурам иммунной системы.
Они содержат факторы клеточного иммунитета.
В них содержится множество фагоцитов.
При попадании в организм любой инфекции они обеспечивают первичный этап иммунного ответа.
Их антигенное раздражение вызывает созревание лимфоцитов.
Впоследствии они превращаются в плазматические клетки.
Они продуцируют антитела.
Лимфоузлы выступают в роли биофильтра.
Они препятствуют попаданию бактерий и продуктов их жизнедеятельности в кровь.
Когда этот фильтр «засоряется», происходит увеличение лимфоузлов.
Их воспаление причины обычно имеет локальные.
Это не системная инфекция, а местная.
В патологический процесс вовлекается уретра, реже – простата, яички.
У женщин причины заключаются в инфекционном поражении:
- уретры;
- влагалища;
- цервикса;
- вульвы.
Лимфаденопатию, при которой воспалены только паховые узлы, называют регионарной.
Если же вовлечены и другие группы узлов, это полиаденопатия.
По клиническому течению различают несколько её форм.
Если симптомы воспаления лимфоузлов в паху у мужчин сохраняются меньше 3 месяцев, это острая лимфаденопатия.
Если от 3 до 6 месяцев – затяжная.
Свыше полугода – хроническая.
Виды воспалительных процессов в лимфоузлах
При воспалении лимфоузлов в паху у мальчика причины всегда заключаются в местном инфекционном процессе.
Возбудитель проникает неподалеку паховой области.
Это может быть уретра, головка члена, яички, кожа аногенитальной зоны.
Воспаление вызывают разные патогены.
Поэтому и характер воспалительной реакции бывает различным.
Оно может быть серозным, гнойным, геморрагическим.
Острые формы в тяжелых случаях связаны с нагноением и отмиранием пораженных лимфоузлов.
Узе может рассосаться.
Иногда происходит его склероз.
Иногда воспаление носит специфический характер.
При патоморфологическом исследовании узла удается установить, какая инфекция вызывала воспаление.
Это возможно при сифилисе, туберкулезе половых органов.
Сифилис и воспаление лимфоузлов
При сифилисе лимфоузлы воспаляются как в первичном, так и во вторичном периоде. 
Но регионарный паховый лимфаденит наблюдается только на начальном этапе инфекции.
Чаще всего воспаляются лимфатические узлы через неделю после возникновения первичной сифиломы на половых органах.
Но если происходит увеличение продолжительности инкубационного периода, то лимфаденопатия может обнаруживаться даже раньше шанкра.
Признаки острого воспаления отсутствуют. Паховые лимфоузлы увеличиваются до размера лесного ореха.
Один из них растет быстрее других. Узлы не связаны между собой. Каждый из них можно пропальпировать отдельно.
Нет признаков воспалительного процесса в тканях, расположенных рядом с лимфоузлами.
Кожа над ними не изменена. Чаще лимфаденит односторонний.
Но не всегда локализуется на стороне поражения.
Иногда пациенты жалуются, что воспалился лимфоузел в паху справа, хотя шанкр находится слева.
Это явление называется «перекрестный бубон». Уменьшаются лимфоузлы медленно.
Даже если сифилис излечен, срок существования лимфаденопатии может достигать 3-6 месяцев.
Герпес и воспаление лимфоузлов
При герпетической инфекции узлы увеличиваются не всегда, но часто.
Обычно патология двусторонняя.
Если воспалились лимфоузлы слева в паху, то они обычно увеличиваются и справа.
В отличие от сифилитической инфекции, лимфоузлы могут вызывать боль. 
При тяжелом обострении герпетической инфекции боль может быть сильно выраженной.
Кожные покровы над ними гиперемированы.
Воспаление лимфоузлов при ВИЧ
Рассмотрим симптомы воспаления лимфоузлов в паху у женщин на фоне ВИЧ-инфекции.
Лимфаденопатия формируется в остром периоде, вскоре после заражения.
Увеличивается несколько групп лимфоузлов.
Паховые – в их числе.
При пальпации такие узлы безболезненные.
Они мягкие на ощупь и эластичные.
С рядом расположенными тканями не спаяны, легко подвижные.
Диаметр – от 1 до 3 см.
Кожа над лимфоузлами не меняется – она не краснеет, не воспаляется и не изъязвляется.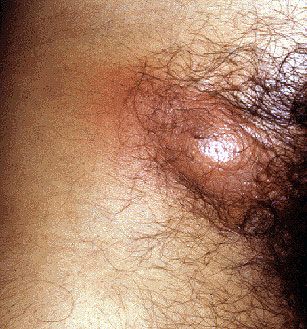 В среднем такая симптоматика продолжается 3 недели.
В среднем такая симптоматика продолжается 3 недели.
Но иногда лимфоузлы остаются увеличенными надолго. Они могут сохранять большие размеры в течение нескольких лет.
В дальнейшем, когда ВИЧ-инфекция переходит в стадию иммунодефицита, лимфоузлы уплотняются.
Характер дальнейших изменений, которые с ними происходят, зависит от конкретных оппортунистических инфекций.
В терминальной стадии СПИДа лимфоузлы уменьшаются.
Затем они и вовсе перестают пальпироваться.
Неспецифические инфекции и воспаление лимфоузлов
При бактериальных неспецифических инфекциях нередко наблюдается гнойное воспаление.
Появляются такие признаки:
- боль;
- припухлость;
- гиперемия кожи над узлами.
Возможно расплавление тканей, изъязвление.
При воспалении лимфоузлов в области паха, они могут достигать громадных размеров.
Это заставляет врача проводить дифференциальную диагностику с онкологическими заболеваниями.
После пиявок воспалились лимфоузлы в паху
Если пациенты жалуются, что у них воспалились и болят лимфоузлы в паху после гирудотерапии, это может быть связано с занесением инфекции.
Не во всех центрах нетрадиционной медицины работники ответственно подходят к выполнению своих задач.
Иногда не соблюдаются правила антисептики.
А установление пиявок – процедура пусть минимально, но всё же инвазивная.
В некоторых учреждениях их не используют один раз, а ставят другим пациентам.
Это чревато заражением тяжелыми инфекционными заболеваниями.
Поэтому гирудотерапию лучше не использовать.
А если уже воспалился лимфоузел в паху, причины должен выяснить специалист.
Лимфаденопатия после родов
Роды – одна из вероятных причин, почему воспаляются лимфоузлы в паху у женщин.
После них могут наблюдаться воспалительные реакции.
Наблюдается увеличение узлов не только паховых, но и тазовых.
Об этом симптоме нужно сообщить врачу.
Возможно, потребуется терапия антибиотиками воспаления лимфоузла в паху.
Но препараты могут и не потребоваться.
Это зависит от присутствия других симптомов.
Следует также учитывать, что после перенесенного воспаления узлы могут оставаться увеличенными ещё длительное время.
Так что если вы обнаружили их уже после выписки из роддома, вполне вероятно, что это остаточные явления патологии, которой уже нет.
Воспалился лимфоузел в паху на фоне иммуномодуляторов
Иммуномодуляторы провоцируют иммунный ответ.
На фоне их применения могут усугубляться воспалительные реакции.

В том числе нередко обнаруживается увеличение лимфоузлов.
Кроме того, сама причина, по которой эти препараты применяются, могут спровоцировать лимфаденопатию.
А использование иммуномодуляторов просто совпадает с этим симптомом по времени.
Эти препараты используются в лечении вирусных инфекций.
А они могут провоцировать рост лимфатических узлов.
Почему лимфоузлы воспаляются при месячных
Сами по себе менструации не являются причиной лимфаденопатии.
Если она появилась, скорее всего, речь идет об обострении существующей хронической инфекции.
Они часто рецидивируют во время месячных или сразу после их окончания.
Это могут быть ЗППП в субклинической форме.
Иногда причиной становятся неспецифические бактериальные или грибковые процессы.
Лечение воспаления лимфоузлов у женщин
Перед началом терапии нужно выяснить, почему воспаляются лимфоузлы в паху у мужчин или женщин.
Потому что лечат на саму лимфаденопатию.
Лечение требуется для устранения основной патологии.
Лечат инфекционное заболевание.
Не всегда нужны антибиотики при симптомах воспаления.
Потому что не все патологические процессы вызваны бактериями.
Они могут быть спровоцированы вирусами или грибками.
Следует также проводить дифференциальную диагностику с лимфопролиферативными и онкологическими патологиями.
После выяснения причины воспаление лимфоузлов в паху лечение проводится в соответствии с обнаруженным возбудителем.
Если это сифилис, назначаются пенициллины.
Обычно регионарная паховая лимфаденопатия наблюдается в первичном периоде.
Поэтому лечение продолжается недолго.
Используются пенициллины длительного действия.
Они вводятся 1 раз в неделю.
Всего для излечения требуется 3 инъекции. 
Само воспаление лимфоузла в паху у женщин лечения не требует.
Они могут оставаться увеличенными ещё длительное время – несколько месяцев после окончания антибактериальной терапии.
Это не говорит о том, что она была неэффективной.
Никаких негативных последствий воспаления лимфоузлов в паху не будет.
Со временем они уменьшатся в размерах.
Воспаление лимфоузлов: какие антибиотики принимают?
Используются разные препараты.
Как мы уже выяснили, при сифилисе применяются пенициллины.
Если же имеет место неспецифическое бактериальное воспаление (уретрит, баланопостит, фолликулит и т.д.), применяются:
- цефалоспорины;
- макролиды;
- тетрациклины.
Чем лечить воспаление лимфоузлов в паху, зависит от того, какая этиология инфекционного процесса.
Нужны анализы, прежде чем терапия будет назначена.
Одни препараты используются при кокковой грамположительной флоре, другие – при грамотрицательной, третьи – при грибковой и т.д.
Учитывается также состояние организма при выборе лекарственного средства.
У человека может быть аллергия или медицинские противопоказания к применению определенных препаратов.
Если воспалился лимфоузел в паху при беременности, назначаемые антибиотики должны быть безопасны для плода.
Универсальных таблеток от воспаления лимфоузлов в паху не существует.
Нужно исходить из этиологии патологического процесса.
Лечение лимфаденопатии народными средствами
При воспалении лимфоузла в паху у женщин лечение часто пытаются проводить «бабушкиными» методами.
Дескать, в древности люди пользовались этими чудодейственными рецептами и жили до ста лет, ничем не болели.
Конечно же, это неправда.
В древние времена люди жили в среднем по 30-40 лет.
Ещё каких-то 200 лет назад эпидемии выкашивали людей тысячами.
В семье было по 10 и больше детей, но зачастую только 3-4 из них доживали до совершеннолетия.
Таким образом, эффективность бабушкиных методов вызывает большие сомнения.
Поэтому лучше не пользоваться народными способами, чтобы снять воспаление лимфоузла в паху.
Стоит показаться врачу, пройти обследование и получить адекватную медицинскую помощь.
Воспаление лимфоузлов: что делать?
Если вы обнаружили, что узел стал большим, болит, кожа над ним покраснела, то нужно пойти к врачу.
В нашей клинике ведут прием опытные урологи, дерматовенерологи и другие специалисты.
Вы можете обратиться к одному из них.
Доктор выяснит причину лимфаденопатии.
Для этого вам нужно будет сдать анализы, пройти инструментальную диагностику.
Обязательно проводится анализ крови на ВИЧ, сифилис.
Берутся мазки на инфекционные заболевания.
Проводится тщательное клиническое обследование, оцениваются сопутствующие симптомы.
Обычно при наличии увеличенного узла обнаруживается либо воспаленный участок кожи, либо воспалительное поражение уретры.
Наши врачи возьмут необходимые анализы для установления этиологии заболевания:
- мазки или соскобы для микроскопического исследования;
- посев на бактерии или грибки;
- ПЦР на половые инфекции.
В биоматериале могут быть выявлены различные бактерии, грибки.
По результатам посева может быть определена их чувствительность к антибиотикам.
В ходе ПЦР можно установить точный вид возбудителя.
Это помогает врачу выбрать наиболее эффективную схему терапии.
Проводится УЗИ органов малого таза.
Это необходимо для выявления дополнительных воспалительных очагов и дифференциальной диагностики с онкологическими заболеваниями.
По показаниям в сложных диагностических случаях может быть выполнена биопсия узла с его последующим гистологическим исследованием.
Наши преимущества:
- качественная диагностика и целенаправленное лечение;
- безболезненные диагностические и лечебные процедуры;
- эффективная и безопасная терапия;
- комфорт в клинике и отсутствие очередей;
- уважительное отношение к каждому пациенту.
После лечения лимфоузлы могут оставаться увеличенными некоторое время.
Но они больше не будут болезненными, и постепенно уменьшатся до нормальных размеров.
При воспалении лимфоузлов в паху обращайтесь к автору этой статьи – венерологу в Москве с многолетним опытом работы.
Воспаление лимфоузлов в паху у женщин: причины и лечение
Лимфоузлы являются важной частью защитной системы организма. Они первыми реагируют на инфекционные поражения организма, осуществляя очистку лимфы от вредоносных агентов. Лимфоузлы в паху у женщин выполняют важную функцию, защищая репродуктивную систему от вирусов, бактерий и инородных клеток. Однако, если узел не справится со своей задачей, в нем может развиться воспаление, вследствие чего он набухает, уплотняется и приобретает болезненность.
Особенности лимфоузлов в паху у женщин

Частыми причинами увеличения лимфатических узлов в паху у женщин могуть быть: нарушение репродуктивных функций, венерические заболевания, а также болезни кожи и фурункулезы
Каждый орган в человеческом организме относится к определенной системе: пищеварительной, репродуктивной, выделительной, нервной и др. Лимфоузлы располагаются по всему телу таким образом, чтобы охватить все его системы, защищая их от инфекционного поражения и онкозаболеваний. Они фильтруют лимфу, препятствуя разносу патогенной микрофлоры и злокачественно измененных клеток по организму.
Анатомия и физиология
Лимфоузлы в паховой зоне женского организма находятся непосредственно в складках паха, поблизости от важных органов мочеполовой системы. Данный отдел лимфатической системы отвечает за защиту половых и мочевыводящих органов. Любая болезненность, припухлость или покраснение лимфоузла свидетельствуют о развитии какого-либо отклонения.
Следует понимать, что увеличение лимфоузлов не является самостоятельным заболеванием. Это лишь симптом какого-либо другого недуга, развивающегося в организме. Поэтому в случае отклонения от нормы следует немедленно обратиться к специалисту.
Воспаление паховых лимфоузлов у женщин называется паховым лимфаденитом. Если же узлы увеличиваются без воспалительного процесса, то диагностируется лимфаденопатия.
Незначительное увеличение лимфоузлов в размерах свидетельствует о том, что организм борется с инфекцией. Узлы сами по себе уменьшатся, когда инфекция будет побеждена.
Нормальные размеры и характеристики
Лимфоузлы в паху у женщин делятся на внутренние и поверхностные. Последние неплохо поддаются пальпации даже при отсутствии воспалительного процесса. Обычный размер пахового лимфоузла не превышает 5 мм. Нащупать поверхностные узлы можно с боков от лобка, в паховых складках. У здорового человека они имеют следующие параметры:
- Мягкие и эластичные. Лимфоузлы имеют мягкую однородную структуру. Они лишены уплотнений и относительно симметричны по форме. Любое уплотнение свидетельствует об отклонении от нормы. Если же узел уплотнен неравномерно – это признак развития в организме тяжелого заболевания.
- Отсутствие спаек с окружающими тканями. При надавливании лимфоузел должен легко перемещаться под кожей. Спаянность с окружающими тканями – нехороший признак, свидетельствующий о запущенном течении лимфаденита.
- Местная температура соответствует температуре тела. Если при пальпации лимфоузла он ощущается горячим, то это свидетельствует о его воспалении.
- Покраснение на коже отсутствует. У здорового человека лимфоузлы незаметны. Они не выступают над уровнем кожи, а кожный покров вокруг них имеет нормальный цвет.
Повод для визита к врачу

При воспалении лимфоузлов, расположенных в паху у женщин, возникает боль при ходьбе и любом движении
К специалисту следует обратиться при любых серьезных отклонениях от вышеописанных характеристик. Если лимфоузлы увеличились, покраснели, болят, а их температура явно превышает общую температуру тела, то это верный повод для обращения к врачу.
Основные причины увеличения лимфоузлов в паху у женщин:
- Воспаление мочевого пузыря. Нередко данное заболевания возникает на фоне уретрита. В случае отсутствия своевременного лечения болезнь может перерасти в хроническую форму и спровоцировать развитие ряда осложнений.
- Заболевания половой системы, включая и те недуги, которые непосредственно связаны с патологиями наружных половых органов. Часто лимфоузлы увеличиваются при развитии баланопостита и кольпита.
- Недуги, передающиеся половым путем, такие, как гонорея или сифилис.
- Последствия недавно перенесенного ОРЗ или гриппа также могут проявляться в виде воспаления паховых лимфоузлов.
- Злокачественные процессы. Речь идет об опухолях органов, которые находятся в области паха.
- Воспаления кожи в паховой области, а также аллергии.
- Различные виды грибкового поражения кожи стоп.
При запущенном течении воспалительного процесса возможно появление дополнительных симптомов, таких, как общее недомогание, снижение трудоспособности, тошнота и повышение температуры тела.
Увеличение лимфоузлов
Увеличенный лимфоузел явно сигнализирует о том, что в организме происходит что-то неладное. Тревогу должно вызывать увеличение узла до сантиметра в диаметре и более. При этом он не обязательно должен выступать над кожным покровом – иногда увеличенные лимфоузлы определяются лишь пальпаторно, как небольшие твердые шарики под кожей.
Важно! Игнорирование воспалительного процесса в паховых лимфоузлах может негативно сказаться на функционировании женской репродуктивной системы.
Другие тревожные признаки, которые нередко сопутствуют увеличению лимфоузлов:
- уплотненная структура;
- повышенная локальная температура;
- спаянность с окружающими тканями;
- покраснение кожи.
Боль
Болезненность при воспалении лимфоузлов может иметь различный характер, от ноющей до колющей. Иногда боль появляется лишь при непосредственном воздействии на лимфоузел. Однако в наиболее запущенных случаях боли присутствуют постоянно, не прекращаясь даже в ночное время.
Вне зависимости от характера боли, при ее появлении необходимо обратиться к специалисту. Как правило, болевые ощущения свидетельствуют о запущенности воспалительного процесса, и если не начать своевременное лечение, то патология перерастет в гнойную форму.
Диагностика
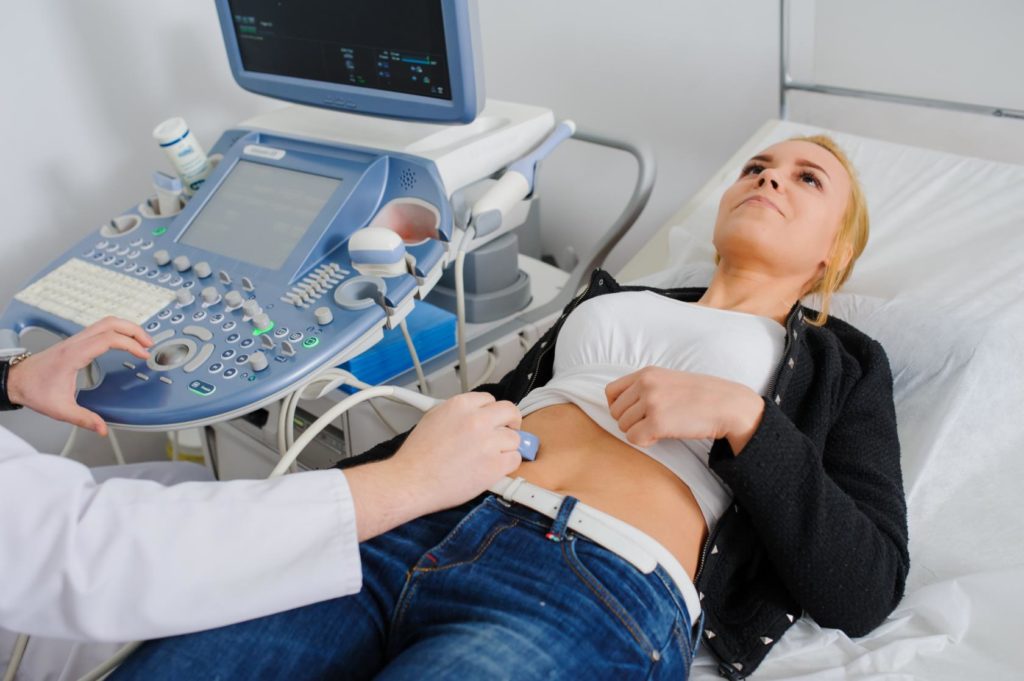
При увеличение и воспаление лимфатических узлов в паху у женщин проводится УЗИ органов малого таза
При подозрении на воспаление паховых лимфоузлов женщине следует обратиться к дерматовенерологу или гинекологу. Специалисты проводят первичное обследование, целью которого является исключение таких заболеваний, как неспецифическое воспаление матки и влагалища.
Далее женщина направляется к терапевту, который и определяет дальнейшую диагностику. Иногда для подтверждения диагноза требуется также консультация онколога, хирурга и инфекциониста.
После этого женщина проходит комплексную диагностику, включающую в себя следующие процедуры:
- УЗИ органов малого таза.
- Гинекологический осмотр. Чаще всего в ходе процедуры берется мазок.
- Анализ мочи.
- Общий анализ крови. О наличии воспаления лимфоузлов свидетельствует лейкоцитоз и повышение СОЭ.
- Биохимическое исследование крови. Позволяет исключить такие заболевания, как сифилис, ВИЧ, гепатит, токсоплазмоз и т. д.
- Если присутствуют явные признаки нагноения лимфоузлов, то женщина направляется на биопсию. Эта процедура предполагает взятие образца ткани лимфоузла и исключить развитие метастатической лимфаденопатии.
- В случае подозрений на разрыв кисты, онкологию или какую-либо другую тяжелую патологию, пациентка направляется на МРТ и КТ. Эти методики обладают максимальной результативностью, позволяя проследить степень патологических изменений в тканях.
В некоторых случаях в качестве дополнительной методики может использоваться рентгенография. Эта процедура не отличается высокой информативностью, однако, ввиду своей дешевизны и доступности, нередко применяется при комплексном обследовании. Рентген позволяет выявить воспалительные очаги, которые затем исследуются с помощью более информативных методик.
На основании комплексной диагностики определяется тактика лечения.
Особенности лечения

Мазь наносится на стерильные салфетки, которыми рыхло заполняется рана
Поскольку воспаление лимфатических узлов в паху у женщин не является самостоятельным заболеванием, то и методика лечения в данном случае зависит от основного недуга.
В зависимости от причины заболевания могут быть назначены следующие методы лечения:
- При инфекционной природе недуга пациентке назначают противовирусные, противогрибковые или антибактериальные препараты. Выбор конкретного медикамента и его дозировки должен осуществляться исключительно специалистом.
- Местные средства, такие, как антисептические примочки, мазь Вишневского или Левомеколь применяются одновременно с системным использованием антибиотиков.
- Физиотерапевтические методики. Отличное дополнение к медикаментозной терапии, обеспечивающее быстрое восстановление пациента. Чаще всего при лимфадените используется электрофорез с антибиотиком. При гнойном течении недуга запрещенной процедурой является УВЧ.
- Применение химиотерапии и лучевой терапии целесообразно в тех случаях, когда речь идет о злокачественном процессе. Данные методики используются совместно для получения более высокого эффекта.
- Хирургическое лечение. При длительном течении воспалительного процесса может происходить нагноение лимфоузла. В таком случае проводится хирургическое вмешательство, в ходе которого гной выпускается, а пораженный лимфоузел дренируется и ушивается. Со временем узел зарастает соединительной тканью. Иногда единственным выходом из ситуации является удаление пораженного лимфоузла.
Важно! Использование разогревающих компрессов и повязок, а также всевозможных растираний является недопустимым, поскольку лишь способствует нагноению лимфатических узлов. Средства народной медицины можно использовать лишь по назначению врача.
Симптоматическая терапия в данном случае является абсолютно безрезультатной, поскольку она не позволяет устранить основную причину недуга.
Прогноз
Лимфаденит успешно лечится при грамотной терапии основного заболевания. При этом лимфоузлы могут оставаться увеличенными около двух недель после окончания антибактериального курса, что не является отклонением от нормы.
Если же воспаление лимфоузлов в паху у женщин не лечить, а его симптомы игнорировать, то возможно возникновение серьезных осложнений, когда в воспалительный процесс вовлекаются соседние органы. Поэтому своевременное обращение к врачу является очень важным.
где находятся, как прощупать и почему воспаляются? Какой врач лечит лимфоузлы
У женщин часто могут воспаляться лимфатические узлы в области паха. Это говорит о том, что с кровяным или лимфатическим током из других инфекционных очагов проникли патологические микроорганизмы. Лимфатические узлы у женщин – это своеобразный фильтр, который не дает распространяться болезненной микрофлоре в жизненно важных органах, поэтому при малейших проблемах необходимо посетить гинеколога.
Причины воспалительного процесса в лимфатических узлах
У женщин существует большое количество причин, из-за которых могут возникать проблемы с лимфатическими узлами:
- Злокачественная опухоль, при ней наблюдается воспалительный процесс во всех сразу лимфоузлах.
- Воспаление в организме в результате проникновения кокков, туберкулезной палочки.
- Вирусная инфекция (корь, герпес) приводит к воспалению пахового лимфатического узла.
- Молочница влагалища.
- Оперативное вмешательство.
- Травма паха – удар, падение.
- Венерические заболевания – , гонорея, уреаплазмоз, хламидиоз.
Особенно опасна для женщины травма паха, из-за нее лимфатические узлы начинают интенсивно воспаляться. При конкретных заболеваниях лимфоузлы воспаляются, когда патология прогрессирует.
Симптомы воспалительного процесса в лимфоузлах
Очень важно, чтобы женщина своевременно обратила на всю симптоматику, которая у нее внезапно возникает. При воспалении могут наблюдаться такие признаки :
- Лимфоузлы значительно увеличиваются в размере.
- Наблюдается гиперемия в пораженном участке.
- Узлы уплотняются и набухают.
- Больно прикасаться к лимфатическим узлам.
- Резко повышается температура тела.
- Сильнейшая интоксикация организма.
- В лимфатических узлах скапливается большое количество гноя.
- Возникает озноб, ломит мышцы, женщина ослабевает.
- Резко увеличиваются лейкоциты и в анализе крови.
Внимание! При злокачественной опухоли лимфатические узлы долгое время никак не проявляют себя, только немного увеличиваются. Из-за этого онкологию выявляют, когда уже слишком поздно.
Если у женщины половая инфекция и воспалились паховые лимфатические узлы, подтвердить диагноз можно только после тщательного клинического обследования.
Виды лимфаденита у женщин
Воспаления лимфоузлов может быть серозным и гнойным. Чаще всего лимфаде
Как лечить воспаление лимфоузлов в паху у женщин?
Общий уровень здоровья человеческого организма напрямую связан с состоянием его лимфатической системы. Так, при ее сбоях и нарушениях снижается степень естественной защиты, поэтому человек становится полностью безоружен перед нескончаемым количеством болезнетворных микроорганизмов в окружающем пространстве.
Одним из явных признаков проблем в работе лимфатической системы –это воспаление лимфатических узлов в какой-либо части тела. Патологический процесс в паху может встречаться также у представительниц прекрасного пола, и может свидетельствовать о прямом негативном воздействии на узлы или же о развитии серьёзного заболевания.
Для того, чтобы предупредить развитие этого заболевания, или справиться с ним, очень важно понимать истинные его причины, симптомы, и то, как грамотнее всего производить лечение в домашних условиях воспаления лимфоузлов в паху у женщин.
Характеристика заболевания
Лимфатический узел — это периферический орган лимфосистемы человека, который представляет собой образование овальной или округлой формы, его размеры составляют от 0,5 до 2 см.
Он выполняет функции очистки лимфы и производства защитных клеток, которые борются с опухолями и инфекциями в организме человека.
Паховые лимфоузлы находятся в области паховых складок (бедренного треугольника) и отвечают за перенос лимфы к подвздошным лимфатическим узлам, которые располагаются в брюшной полости.
Увеличение лимфатических узлов называется лимфаденитом. Болезнь может иметь острую или хроническую форму, воспалиться может один узел, группа узлов или сразу же несколько групп узлов, — это характерно в случаях системных заболеваний человека.
Лимфаденит в паховых лимфоузлах у женщин может указывать на воспалительный процесс, инфекцию в ногах или органах малого таза пациента.
Причины воспаления лимфоузлов в паху
Лимфоузел выполняет роль фильтра, который должен очищать лимфу. В свою очередь, инфекция проникает в лимфоузлы через лимфососуды. Если же в организм человека попадает инфекция, именно лимфатические узлы являются первыми, кто на нее отреагировал.
Они берут удар на себя, препятствуя возможности для более глубокого проникновения инфекции в организм. Одним из основных видов воспаления лимфоузлов является паховый лимфаденит. В чем основные причины возникновение болезни, как ее диагностировать и вылечить?
Воспаление – это реакция лимфоузлов на вредоносное скопление клеток, которые заражены болезнетворными микроорганизмами. Эти клетки проникают в узлы по лимфососудам из очага инфицирования.
К воспалению паховых лимфоузлов приводят:
- Фурункулы на коже и гнойные раны.
- Грибковые микроорганизмы.
- Стафилококк, кишечная палочка, стрептококк и другие похожие бактерии.
- Вирусные заболевания – ветрянка, корь, краснуха.
- ОРВИ, простуда и переохлаждения, грипп.
- Механические травмы лимфоузла.
- Гематологические, онкологические болезни.
- Заболевания, передаваемые половым путем.
- Проблемы репродуктивной системы (к примеру, киста яичников или гипофункция).
- Аллергические реакции.
- Занесенная инфекция.
- ВИЧ-инфекция способствует развитию не только пахового, но и других видов лимфаденита.
- Растяжение мышц во время занятий спортом.
- У подростков часто развивается недуг из-за стремительного роста.
- Побочное действие лекарственных препаратов (встречается редко).
Появившиеся внезапно боль и припухлость лимфоузла — это яркое свидетельство того, что причиной заболевания стало механическое повреждение или же инфекция.
Если лимфатический узел воспаляется медленно, значит надо искать более серьезный глубокий первоисточник.
Причиной увеличения лимфоузлов также могут быть болезни, передающиеся половым путем, такие как:
- трихомониаз;
- сифилис;
- гонорея;
- папилломавирусы;
- генитальный герпес;
- микоплазмоз;
- уреаплазмоз;
- хламидиоз.
Паховый лимфаденит возможен также при цистите, уретрите, везикулите, баланопостите.
Симптомы заболевания
Какие наблюдаются симптомы воспаления лимфоузлов в паховой области у женщин?
Паховые лимфоузлы находятся близко к поверхности кожи, поэтому могут прощупываются. При физических упражнениях и ходьбе в воспаленной зоне могут возникать неприятное чувство дискомфорта и ноющая боль.
Помимо изменения в размерах, болях во время движения и пальпации, наблюдаются следующие симптомы:
- уплотнение лимфоузла;
- покраснение кожи;
- жжение, зуд, шелушение кожи;
- повышенная температура тела больного;
- интоксикация организма развивается в случае накопления гноя в лимфоузлах и прогрессировании пахового лимфаденита. Это состояние сопровождается резким повышением температуры тела, появляется общая слабость, озноб, мышечная и головная боль. Анализ крови при этом показывает высокое содержание СОЭ и ярко выраженный лейкоцитоз.
Лимфаденит сопровождается чувством усталости, слабостью, потерей веса и аппетита, упадком сил, головной болью. Недомогание четко свидетельствует о протекании в организме человека хронического или острого воспалительного процесса.
Увеличенный лимфоузел в паховой области не всегда вызывает болезненные ощущения. Если он стал неподвижным и твердым, это может быть сигналом образования злокачественной опухоли.
Сложнее всего диагностировать хронический лимфаденит, поскольку его симптомы могут проявляться слабо, а из-за этого некоторые болезни могут переходить в запущенную стадию.
Диагностика лимфаденита у женщин
Диагностировать паховый лимфаденит, как правило, необходимо с помощью врачебного осмотра. Часто усложняет выявление заболевания тот факт, что лимфоузлы в паху прощупать не всегда просто.
Поэтому назначается дополнительное лабораторное исследование или диагностирование при помощи инструментальных методов. Важно точно диагностировать лимфаденит, поскольку его симптомы схожи с симптомами паховой грыжи.
Способы диагностики лимфаденита:
- Осмотр врача специалиста, пальпация лимфоузлов. Если особенности тела человека позволяют их прощупать, пальцами ощущается уплотнение, припухлость, пациент ощущает боль от нажатия, в области воспаленного лимфоузла заметны покраснения кожи.
- Анализ крови. Назначают в том случае, если врач после осмотра не уверен в правильности диагноза. В большинстве случаев достаточно общего анализа крови, чтобы выявить или же опровергнуть паховый лимфаденит. Для этого следует обратить внимание на уровень лейкоцитов и на скорость оседания эритроцитов. У больного паховым лимфаденитом снижен уровень лейкоцитов и повышена СОЭ.
- Биохимический анализ крови предназначен для определения уровня содержания реактивного белка.
- В случае подозрения на злокачественную опухоль применяется биопсия больных узлов.
- Гистологическое исследование.
- Рентген, МРТ, УЗИ, КТ. С помощью ультразвукового исследования возможно узнать точные размеры лимфоузла. Здоровый лимфоузел в диаметре не превышает 1-го сантиметра. Если же узелок больше, это говорит о том, что в организме идет воспалительный процесс.
Если человека беспокоит состояние его лимфоузлов, он должен обратиться к участковому терапевту, который может направить больного к другим специалистам узкого профиля – инфекционисту, урологу, гинекологу.
Как лечить воспаление лимфоузлов в паху у женщин?
Многие из нас прекрасно понимают, что залог успешного лечения какого-либо заболевания – это своевременное обращение к врачу. Подобным же образом дело состоит и с лечением воспаления лимфоузлов.
При обнаружении первых симптомов воспаления лимфатических узлов необходимо обратиться к специалисту, а он, в свою очередь, проведет обследование и уже на основании приобретенных данных назначит необходимое лечение.
Эффективное лечение пахового лимфаденита во многом зависит от выявления истинной причины воспаления и увеличения лимфоузлов.
Лимфаденит паховых узлов достаточно редко развивается как отдельное самостоятельное заболевание, напротив, в большинстве случаев данному недугу предшествуют инфекционные воспалительные очаги в организме: карбункулы, фурункулы, абсцессы и другие.
Итак, чем лечить паховый лимфаденит? Воспаление лимфоузлов паховой области у женщин лечат консервативным или хирургическим путем. На начальных стадиях развития воспалительного процесса пациенту могут назначить:
- Антибиотики (широкого спектра действия, обычно из группы пенициллинов). Длительность терапии и дозировку препарата определяет врач, зависимо от массы тела женщины, степени развития воспалительного процесса, а также характерных особенностей организма.
- Препараты (местного действия), в составе которых есть антисептики. Так, прекрасным эффектом обладает недорогая мазь Левомеколь, которую часто используют для марлевых повязок, предварительно пропитанных препаратом, непосредственно на место поражения. Важно: подобные процедуры категорически запрещено проводить в случае наличия гнойного пахового лимфаденита или же при большой вероятности индивидуальной непереносимости отдельных компонентов препарата.
- Физиотерапевтическое лечение. Заметный противовоспалительный эффект оказывает электрофорез совместно с антибиотиками. Однако есть одно предостережение: такой метод лечения категорически запрещается использовать при развитии гнойного лимфаденита паха.
Хирургическое вмешательство для лечения лимфаденита рассматривается только лишь в том случае, если в лимфоузлах образуется и постепенно накапливается гной. Для обеспечения оттока гноя из воспаленных лимфоузлов хирург прибегает к дренированию.
Общая терапия при лечении пахового лимфаденита подразумевает устранение любых симптомов воспаления. Для этого нужно следовать следующим несложным рекомендациям:
- больному лимфаденитом показан постельный режим;
- диета: питаться только легкими, диетическими продуктами, избегать слишком жирных и высококалорийных блюд;
- основными препаратами в лечении являются антибиотики, поскольку самая частая причина развития лимфаденита – это инфекция. До определения точной причины заболевания могут использоваться антибиотики широкого спектра действия.
Для высшего лечебного эффекта рекомендуется дополнительно применять обезболивающие и противовоспалительные препараты, комплекс витаминов, провести детоксикацию организма.
Однако категорически противопоказан любой вид прогревания пораженной области.
Народные методы лечения лимфаденита
На сегодняшний день существует немало методов лечения народными средствами воспаления лимфоузлов в паху у женщин. Ниже представлены наиболее эффективные из них:
- Паховый лимфаденит в хронической форме проходит гораздо быстрее, если применять лечебные отвары из крапивы, хвоща, хмеля, душицы и тысячелистника. Все эти растения необходимо взять в одинаковом количестве и тщательно перемешать. Затем столовую ложку травяного сбора следует залить 300 мл кипятка и довести до готовности на протяжении четверти часа с помощью водяной бани. После этого отвар нужно настоять в течении 10 минут, процедить и принимать натощак по полстакана трижды в день.
- Для терапии локального воспаления лимфатического узла народные целители рекомендуют попробовать сок одуванчика. Для этого необходимо приготовить свежесобранный одуванчик, положить его на мягкую ткань и приложить своеобразный компресс на несколько часов к больному месту. Повторять процедуру советуют два раза в день. Курс лечения соком одуванчика составляет трое суток.
- Для местного применения необходимо приготовить мазь, которую легко сделать в домашних условиях. Для этого приготовьте 200 граммов нутряного жира и поставьте томиться на водяной бане на протяжении 4 часов. После тщательного процеживания и полного остывания мазь нужно наносить на воспаленные лимфоузлы несколько раз в сутки.
- Улучшить общее состояние при лечении пахового лимфаденита и даже очистить кровь поможет настой хвоща или спорыша. Такие травы готовят одинаковым способом: на одну столовую ложку сухой травы следует взять 300 мл кипящей воды и настаивать в течении 25 минут. Готовые настои используют для приема внутрь, для этого всю дозу нужно разделить на 3 одинаковые части. Полезнее всего проводить лечение методом чередования данных трав, по одной неделе на каждую. Общий курс лечения травяными отварами составляет 2 месяца.
- Помогут снять воспалительный процесс мятные листья. Для этого их нужно размять и приложить в виде компресса к местам воспаления и держать на протяжении двух часов. Прибегать к такому лечению рекомендовано дважды в день.
- Успешно лечится паховый лимфаденит с помощью омелы. Для приготовления такого средства следует взять 1 столовую ложку сухого листа омелы, залить ее 300 мл крутого кипятка и поставить томиться на водяной бане на протяжении 20 минут. После тщательного процеживания теплый настой применяют в качестве компресса.
- При воспалении лимфоузлов в области паха прекрасно помогает корень цикория. Его нужно приготовить в количестве, которое необходимо для покрытия болезненной области, предварительно измельчить, залить сырье кипятком и подождать 20 минут. После этого цикорий нужно растолочь, а воду слить. Получившуюся кашицу следует положить на марлевую салфетку и прикладывать этот компресс в течении не меньше двух часов. Повторять процедуру нужно два раза в сутки.
Если же болезненные ощущения в лимфоузлах не имеют видимой причины и не проходят спустя нескольких дней, не откладывайте визит в поликлинику, поскольку воспаление лимфоузлов может свидетельствовать о серьезных проблемах со здоровьем.
Перед тем, как начинать лечение народными методами, необходимо посоветоваться с врачом-специалистом. Также нужно в обязательном порядке пройти всестороннее обследование, поскольку лишь в таком случае существует возможность проводить правильное лечение.
Лимфаденит- это не отдельное заболевание, а прямая реакция организма на другое заболевание. Крайне опасно проводить самолечение при наличии опухолей, тогда как жизненно важно проводить срочное операционное вмешательство.
чем сопровождается и из-за чего возникает
Процитирую выдержку из статьи «Lymphadenopathy» Брюса Морланда, британского онколога: «Первый вопрос, который необходимо решить, это действительно ли лимфоузлы патологически увеличены. К сожалению, в научной литературе тяжело найти сведения, которые будут полезны в данной ситуации. В то время, как некоторые авторы утверждают, что лимфоузлы менее 1 см в диаметре однозначно не имеют диагностического значения, другие соглашаются с правилом «1 сантиметра», но добавляют, что для эпитрохлеарных (локтевых) лимфоузлов нормой должен считаться размер до 0,5 см, а для паховых – до 1,5 см».
У детей некоторые авторы считают нормальным и несколько больший размер лимфоузлов. В работе LS Nield, D Kamat говорится следующее: « … в течение всего детского периода жизни шейные, паховые и подмышечные лимфоузлы величиной менее 1,6 см часто выявляются у здоровых детей».
Электронный ресурс Family Practice Notebook («Записная книжка семейного врача») допускает возможность увеличения лимфоузла у здорового ребенка до 1,5-2 см.
В попытке обобщить приведенные выше сведения и личный опыт, я скажу следующее. Размеры лимфоузла до 1 см за редким исключением являются нормой. Лимфоузлы размером 1-2 см могут быть как нормой, так и проявлением болезни. К сожалению, как и большинство медицинских вопросов, проблему увеличения лимфоузлов невозможно строго алгоритмизировать. Очень многое зависит от возраста пациента, локализации лимфоузла, истории его появления. Лимфоузлы размером свыше 2 см в большинстве случаев являются симптомом той или иной болезни.
1. Morland B. Lymphadenopathy. Arch Dis Child. 1995;73:476–9.
2. Nield LS, Kamat D. Lymphadenopathy in children: when and how to evaluate. Clin Pediatr (Phila). Jan-Feb 2004;43(1):25-33.
3.Lymphadenopathy. [Электронный ресурс]. Режим доступа к ресурсу http://www.fpnotebook.com/hemeonc/lymph/Lymphdnpthy.htm
Комментарии
пункцую аналез пришло хороший.стоит ли опять брать пункцую?
Является ли нормой прощупывание лимфаузла в паху?
Увеличение лимфатических узлов является симптомом множества заболеваний с большим спектром причин и сопутствующих проявлений. Иногда увеличенные лимфоузлы являются единственной находкой врача при осмотре пациента, а иногда они вписываются в самую пеструю картину какого-нибудь банального заболевания, например, кори или краснухи.
В процессе оценки увеличения лимфатического узла важно все – один или несколько лимфоузлов увеличены, есть ли другие проявления болезни, длительность увеличения, степень и множество других.
Постараемся как можно подробнее и доступно ответить на следующие вопросы:
Что такое лимфоузлы и где они находятся в человеческом теле?
Обследование увеличенного лимфоузла
Причины увеличения лимфоузлов
Самые частые причины увеличения отдельных групп лимфатических узлов
В организме человека постоянно происходит масса процессов. По венам циркулирует кровь, сердце бесперебойно стучит, мозг работает. Также в человеческом теле происходит движение лимфы, прозрачной жидкости, выполняющей функцию возвращения белков, солей, токсинов, метаболитов и воды и
Повреждение slap плечевого сустава – Повреждения SLAP суставной губы плечевого сустава. Этиология, симптомы, диагноз, лечение и реабилтиация SLAP-повреждений
SLAP-синдром. Диагностика причин, варианты лечения
Что представляет собой заболевание
SLAP-повреждение – это нарушение целостности и изменение формы суставной губы, которая окружает суставную впадину плеча.
Постепенно патология приводит к уменьшению глубины суставной впадины, что провоцирует нестабильность сустава и последующий вывих.
Виды и причины возникновения
Суставная губа во время движения ущемляется гленоидом и головкой плечевой кости. Из-за этого верхние элементы суставной губы отрываются, а оторванные участки смещаются в суставную полость. Результатом становится интенсивная боль во время движения верхней конечностью, а также нестабильность сустава.
Повреждение развивается после травм. Целостность губы суставной впадины плеча нарушается при падении на прямые руки, сильном ударе по плечу, увеличенной нагрузке на плечевой корсет. Чаще всего патология диагностируется у профессиональных спортсменов – тяжелоатлетов, метателей ядра, пловцов и т.д. При длительном физическом воздействии на суставную губу она повреждается.
Высока вероятность развития SLAP-травмы при дегенеративно-дистрофических заболеваниях суставов у пожилых людей. Снижается прочность тканей губы и со временем она разрывается.
Различают следующие виды заболевания:
- сжатие суставной губы при падении на отведенную руку,
- натяжение суставной губы при перенапряжении плечевых мышц,
- расслоение суставной губы при чрезмерной двигательной активности вытянутых рук над головой.
Симптомы
 Заподозрить SLAP-синдром можно по нарастанию следующих признаков:
Заподозрить SLAP-синдром можно по нарастанию следующих признаков:
- резкой и острой боли при скручивании верхней конечности, попытке подъема руки вверх. Спустя некоторое время болевые ощущения усиливаются, беспокоя больного даже в состоянии покоя,
- ноющей и постоянной боли и при активных и при пассивных движениях, иррадиирующей в лопатку и кисть. Боль локализуется глубоко в плече. Из-за нее плечо подклинивает,
- дискомфортом во время сна,
- ощущению инородного тела в плечевом сочленении,
- ограниченной амплитудой при попытке завести руки за голову.
Если патологический процесс охватил и длинное сухожилие двуглавой мышцы, то ограничиваются движения плечевого корсета, мышцы плечевого пояса ослабевают.
К какому врачу обращаться при SLAP-синдроме
SLAP-синдром провоцирует вывих плеча. Чтобы этого не допустить, нужно сразу приступить к лечению. Патологию диагностирует и лечит врач-ортопед. Сначала он осмотрит область повреждений, назначит обследование, которое можно пройти в Кунцевском лечебно-реабилитационном центре в любой час с 8 утра до 10 вечера. Заболевание сложно диагностируется, а современное оснащение нашей клиники позволяет выявить SLAP-синдром на начальной стадии развития.По результатам анализов ортопед разработает тактику лечения.
Методы лечения
 Прежде всего, лечение начинается с консервативной терапии. Назначается прием нестероидных противовоспалительных средств для купирования воспаления и хондропротекторов для нормализации питания хрящевой ткани. При выраженном болевом синдроме осуществляются внутрисуставные инъекции гидрокортизона. Препарат снимает воспаление за несколько часов, поэтому боль купируется быстро. Нужно отметить, что гидрокортизон снимает боль ненадолго.
Прежде всего, лечение начинается с консервативной терапии. Назначается прием нестероидных противовоспалительных средств для купирования воспаления и хондропротекторов для нормализации питания хрящевой ткани. При выраженном болевом синдроме осуществляются внутрисуставные инъекции гидрокортизона. Препарат снимает воспаление за несколько часов, поэтому боль купируется быстро. Нужно отметить, что гидрокортизон снимает боль ненадолго.
Вкупе с приемом медикаментов назначается физиотерапия – ACP SVF терапия – уникальный метод лечения дегенеративно-дистрофических заболеваний суставов, электрофорез, магнитотерапия, озокерит, грязевые ванны. В этот период нужно носить специальный корсет, поддерживающий обездвиженность конечности.
При условии, что воспалительный процесс уменьшился, но боль не проходит, а тугоподвижность сустава только растет, приступают к хирургическому лечению. Операция также нужна при полном разрыве связок. В ходе артроскопии восстанавливается целостность внутренних структур плеча, структура хрящевой прослойки во впадине сустава стабилизируется. После операции конечность фиксируется ортезом и больной отпускается домой.
Результаты
Всего за несколько месяцев патология излечивается. Конечно, на этот срок влияет возраст пациента, степень развития патологии и уровень его физического развития. Вернуться к спортивным тренировкам разрешается не ранее чем через полгода.
Реабилитация и восстановление образа жизни
Реабилитация после операции предполагает прохождение курса физиопроцедур в течение двух недель, прием антибактериальных, противовоспалительных препаратов для профилактики осложнений. Через несколько недель подключается ЛФК для восстановления функциональности плечевого сустава.
Лечебная физкультура проводится в течение двух месяцев и предотвращает тугоподвижность. Сначала под контролем инструктора ЛФК больной выполняет пассивные упражнения для разработки локтевого и плечевого суставов, затем набор упражнений расширяется и пациент делает гимнастику уже дома. В срок до полутора месяцев активность поврежденной конечности восстанавливается.
Вернуться к списку
Лечение патологии SLAP синдрома | SLAP синдром плечевого сустава
Большой популярностью в лечении патологических процессов в плечевом суставе, пользуются специализированные клиники Германии. Клиника «Sankt Augustinus Krankenhaus Düren» так же специализируется на лечении различных патологий ортопедической направленности. В том числе – SLAP (CЛЭП) поражений плечевого сустава. По рекомендации медиков клиники «Sankt Augustinus Krankenhaus Düren» может быть рекомендовано пройти исследование имеются ли у пациента переломы плечевого пояса.
Повреждение плечевого сустава
Из всех суставов человека – плечевой, самый подвижный. Принимает на себя огромную нагрузку, даже при самых обычных движениях. Любые, даже самые незначительные травмы или легкие вывихи, могут сопровождаться CЛЭП синдромом – обусловленным патологией в области крепления бицепса и верхнего хрящевого валика (губы). Суставная впадина плеча имеет маленькие размеры по отношению к головке ключевой кости, и для предотвращения ее вывихов из своего ложа, края суставной впадины, как бы наращены хрящевым валиком (суставной губой), для увеличения суставной впадины. К верхней части хрящевого валика крепиться двуглавая мышца плеча. Поражения этой области плечевого сустава названы – SLAP синдром
SLAP синдром плечевого сустава. Патологический механизм
Патологический механизм поражения обусловлен несколькими факторами:
- Фактор сжатия – повреждение плеча, в результате удара вытянутой руки в момент падения.
- Фактор натяжения – последствие увлечения водными лыжами.
- Фактор расслоения – проявление синдрома связано с резким движением поднятых на уровень головы рук – это может быть связано с метательным видом спорта.
Признаки заболевания
Признаки SLAP повреждений проявляются характерной симптоматикой:
- выраженным ощущением предвывиха;
- проявлением болевых ощущений в передней суставной части плеча в момент нагрузок;
- боли не исчезают, даже при внутрисуставном введении кортикостероидных препаратов;
- в процессе наружной ротации отмечаются иррадирующие, смещающиеся латерально боли, в состоянии покоя и сна;
- болевые ощущения проявляются при пальпации верхней передненаружной части плеча, при десятиградусном смещении (внутренней ротации).
Классификация заболевания
Патологические процессы, обусловленные SLAP синдромом плечевого сустава, классифицируются по типам, в зависимости от дегенеративных изменений плечевого комплекса.
- Первый тип – характеризуется изменениями верхней части хрящевого валика и расщеплением волокон длинного сухожилия бицепса, без признаков отслоения.
- Второй тип, обусловлен обрывом верхней части хрящевого валика вместе с двуглавой мышцей с верхней, узкой части суставной выемки (впадины).
- Третий тип дегенеративных изменений характеризуется горизонтальным расщеплением верхней части хрящевого валика («повреждение – ручка лейка»).
- Четвертый тип изменений выражен продольным расслаиванием двуглавой мышцы и смещением комплекса – суставная губа + бицепс в суставную полость.
Врачи Клиники «Sankt Augustinus Krankenhaus Düren» Др. Хиллекамп, Др. Крупа и Др. Диенскнехт, имеют большой опыт лечения патологических изменений плечевого пояса. При содействии «Русско-Германского медицинского центра», который является официальным представителем данной Клиники, любой желающий может пройти комплексное лечение на самом высоком уровне. Для этого необходимо сделать запрос на лечение на нашем сайте.
Лечение патологии
В Германии используется раздельный подход (дифференцированный), зависящий от типа дегенеративных изменений.
Для восстановления целостности сухожилий, накладывается первичный или вторичный шов сухожилий, производится артроскопическая рефиксация.
В процессе операций, обусловленных SLAP синдромом плечевого сустава производится крепление плечевого комплекса к краю суставной впадины или фиксация сухожилия к первоначальному ложу, при помощи шовного анкерного крепления.
Slap повреждение плечевого сустава – показатели, разновидности болезни, рецепты народной медицины, список
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…Читать далее »
Плечевой сустав занимает второе место по травматизму среди всех сочленений организма(после колена). Такая высокая частота поражения связана с особенностями анатомического строения плеча. Сустав в этой области от природы нестабилен, т. е. размер суставных поверхностей друг другу не соответствует, и при воздействии каких-либо внешних раздражителей может произойти растяжение связок плечевого сустава.
Причины возникновения
Растяжение – самая распространенная травма плечевого сустава. Причин ее возникновения может быть множество. Самые распространенные из них:
- Избыточная физическая нагрузка. Тренировки у неподготовленных людей, поднятие слишком тяжелого груза может привести к растяжению. Больше всего данной патологии подвержены спортсмены, в особенности пловцы, атлеты, бейсболисты, каратисты.
- Возрастные изменения перфузии (кровоснабжения) тканей. С возрастом периферическое кровоснабжение значительно снижается, связки не получают достаточного питания и в мягких тканях начинается процесс дегенеративных перестроек, на фоне чего повышается риск получения травмы.
- Возрастные изменения костной ткани – образование краевых остеофитов (выростов). Как правило, наблюдается у лиц с остеоартрозом.
- Вредные привычки и прием гормональных лекарственных препаратов значительно ухудшают метаболические процессы, что ведет к прогрессированию мышечной и сухожильной слабости.
Механизм получения растяжения связок плечевого сустава может быть различным. Получить данный вид травмы можно при падении на выпрямленную руку, при резком рывкообразном движении, сочетающимся поворотом плеча наружу и падение непосредственно на верхнюю часть сустава.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Классификация
Плечевой сустав включает в свое строение множество связок и сухожилий. Однако наиболее часто растяжениям подвергаются только три связочных структуры:
- Связка, соединяющая поверхность грудины и ключицу (грудино-ключичная).
- Связки, окружающие плечо по периферии – суставная капсула.
- Поддерживаемая мышечной тканью реберно-лопаточная связка.
Кроме локализации разрыва, необходимо учитывать и его вид. Растяжение связок плечевого сустава может быть полным и частичным. Полное растяжение подразумевает поражение всех волокон, т. е. морфологически это проявляется нарушением целостности – разрывом. Частичное растяжение разрывом не сопровождается, т. к. повреждается лишь часть волокон.
Симптомы
В развитии клинической картины растяжения связок плеча выделяют три стадии. Они же являются и степенями тяжести при данном виде травмы:
- Первая степень тяжести – сопровождается повреждением отдельных связочных волокон. Больной субъективно ощущает слабовыраженный болевой синдром.
- Вторая – прогрессирование симптомов: появление отека, усиление болевого синдрома, нарушение функции сустава.
- Третья степень тяжести – полное растяжение (разрыв). Проявляется резкой и интенс
Slap повреждение плечевого сустава лечение
Вращательная манжета плечевого сустава и ее повреждения
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…Читать далее »
Плечевой сустав является наиболее подвижным в теле человека за счет своей сложной анатомии. Его конструкция позволяет человеку вращать рукой в трех плоскостях, выполняя сложные движения с различной амплитудой. За счет большого объема движений плечевой сустав подвержен высокому риску различного рода повреждений. Часто при обращениях к врачу с болями в плече диагностируются патологии ротаторной (вращательной) манжеты плечевого сустава.
Ротаторная манжета представляет собой соединение сухожилий и четырех мышц:
- Надостной. Данная мышца во время сжатия управляет дельтовидной мышцей. В результате происходит вжатие головки плечевого сустава в капсулу и подъем руки.
- Подостной, которая обеспечивает вращательные движения плеча наружу.
- Подлопаточной. Мышца, позволяющая вращать плечом внутрь.
- Малой круглой, функции которой заключаются во вращениях руки наружу и в приведении ее к туловищу.
Мышцы манжеты соединяются с лопаткой с помощью сухожилия, которое проходит от плеча спереди и сбоку рядом с большим бугорком плечевой кости. Повреждение или разрыв любой составляющей вращательной манжеты приводит к появлению болевых ощущений, нарушению функций и ограничению движений плечевого сустава.
Факторы, ведущие к разрыву ротаторной манжеты
При различного рода острых травмах, таких как ушиб, перелом или вывих плеча, основное заболевание может осложняться разрывом ротаторной манжеты. В этом случае наблюдается нарушение стабилизации плечевого сустава, болезненность при его движении. Если не заняться своевременным лечением, то плечо будет ослабевать до состояния невозможности поднятия руки. Хотя разрыв манжеты может произойти в один момент в результате травмы, но чаще всего он является следствием происходящих в организме дегенеративных процессов.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Патологии вращательной манжеты возникают из-за ее плохого кровоснабжения. Состояние, при котором происходят дистрофические изменения в плечевом суставе при плохом поступлении крови и наследственном содержании большого количества соединительной ткани, носит название тендопатия. Чаще всего от тендопатии страдают ткани и сухожилия надостной и подлопаточной мышц. Признаки дегенеративных процессов начинают проявляться после 35-40 лет. Однако некоторые факторы и виды деятельности могут увеличить срок изнашивания ротаторной манжеты и вызвать ее разрыв в более молодом возрасте.
Реабилитация slap-синдрома плечевого сустава | Новый шаг
SLAP-синдром – отрыв верхней части суставной губы плечевого сустава, связанной с сухожилием длинной головки бицепса. Заболевание исключительно травматического приобретенного характера, чаще всего встречается у спортсменов (игроки в регби, гольф и т.д.). Анатомически из-за несоответствия диаметра суставной впадины на лопатке и головки плечевой кости сформировалась та самая суставная губа, служащая неким связывающим элементом, позволяющим сочленяющимся поверхностям совершать вращательные движения с высокой функциональностью. Реабилитация после SLAP-синдрома, вопрос отнюдь не спортивной медицины, требующий в одних случаях простого сбалансированного подхода и недели восстановления, в других длительных и упорных реабилитационных программ.
Подробнее о реабилитации
Особенности индивидуального развития спортсменов, и характер их спорта прямо пропорциональны временному логарифму. Также восстановительное лечение SLAP-синдрома при осложненных формах может затягиваться на долгие месяцы, тем самым создавая некие трудности для пациента. Особую опасность представляют не только тяжелые формы травмы, но и ее прямые осложнения, нередко появляющиеся в случае запоздалого обращения к врачу.
Сроки реабилитации
В нашем центре реабилитация займет в среднем до 3-х месяцев. План восстановления по срокам: 2 недели отдыха после операции, 2 недели — физиотерапия, 2 месяца в зале ЛФК, где пациенты проходят 4 блока реабилитационной программы.
Если пациент — профессиональный спортсмен (например, боксер), то сроки реабилитации увеличиваются, так как здесь особое внимание следует уделить развитию мышечного аппарата верхних конечностей для более серьезной защиты плечевого сустава.
Пример упражнения при Slap-синдроме — «Разводка»
ИП: лежа на спине, руки подняты до 90°, ладонями друг к другу, в руках гантели, ноги прямо либо согнуты в коленных суставах.
1. Медленно развести руки в стороны до пола (если больно, то развести руки до боли). 2. Вернуться в ИП.
3. Выполнить упражнение 15 раз.
Плечевой сустав достаточно сильно восприимчив к инфекции, особенно при сопутствующих повреждениях, ослабляющих его естественные защитные силы организма. При запоздалом обращении к врачу помимо наличия осложненного артрита, бурсита, даже артроза могут появляться и суставные деформации, являющиеся следствием усиления фиброзных процессов на фоне отрыва суставной губы. Проще говоря, на фоне эластической и упругой ткани появляется соединительная, лишенная всех перечисленных качеств, требуемых для функциональной подвижности.
Отзывы наших пациентов
Мухаметов А.В. 12.12.2019 г.
12.12.2019Спасибо за колено. Я снова в деле!
Дубицкая Н.А. 05.12.2019 г.
12.12.2019Хочу сказать слова благодарности персоналу “Нового Шага”за оказанную мне помощь при реабилитации после двух операций. Отдельное спасибо Темиру Евгеньевичу за профессионализм, понимание, доброжелательное отношение к пациентам. Желаю всем здоровья, удачу, всех благ. Большое спасибо!
Ястребов А.А. 14.12.2019 г.
12.12.2019Хотел бы выразить благодарность сотрудникам центра “Новый Шаг”. Настоящие профессионалы своего дела. Помогли мне полностью восстановиться от травмы. Спасибо большое и удачи!
Якубова Н.В. 04.12.2019 г.
12.12.2019Огромное человеческое спасибо сотрудникам центра в первую очередь руководителю Темиру Евгеньеву и реабилитологу Наталье Анатольевне, за полное исцеление проблемного колена и в целом активизацию тонуса всего организма и настроя к жизни. Желаю всем самого доброго и новых свершений в ваших благих делах. С уважением и благодарностью.
Slap повреждение плечевого сустава – Все про суставы
Содержание статьи
Что такое подакромиальный бурсит и как его лечить?
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…
Читать далее »
Подакромиальный (поддельтовидный) бурсит – заболевание, которое возникает в результате определенной травмы околосуставных тканей плечевого сустава и сопровождается воспалительными и дистрофическими изменениями. В структуре МКБ данный вид заболевания встречается довольно часто.
Причины заболевания
Боль при этом заболевании вызывается травмами и поражением воспалительного характера различных структур плеча. Также состояниями, приводящими к нейромышечной слабости вращательной манжеты или стабилизаторов лопатки. Все перечисленные патологические процессы происходят в результате 3 факторов:
- экзогенные;
- фоновые заболевания;
- образ жизни больного.
К экзогенным факторам относят травмы плеча, в результате чего поражаются и деформируются мягкие ткани плечевого сустава и стенок бурсы. Отсюда и происходит болевой синдром, который является ведущим и основным симптомом заболевания, приносящий дискомфорт больному.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Сосудистое русло, питающее данную область, не выдерживая физического сдавливания, начинает поражаться, тем самым вызывая кровотечение. Кровь попадает в околосуставную сумку и меняет состав околосуставной жидкости. Все это происходит не сразу, а по истечению определенного срока времени, в зависимости от интенсивности движения сустава.
Следующий фактор возникает на фоне патогенеза других заболеваний. К ним относятся болезни с нарушением метаболизма, сахарный диабет, иммунные нарушения, остеохондроз позвоночника и артриты. Под их воздействием происходит некроз тканей бурсы, который в свою очередь приводит к быстрому нарастанию воспалительного процесса на данном участке. Все это возникает в виде местной ответной реакции на определенное заболевание. Данный фактор встречается у лиц более пожилого возраста, которые имеют ряд сопутствующих заболеваний.
Сильно жжет капсикам что делать – первая помощь при жжении, состав, форма выпуска, механизм действия и побочные эффекты, показания и противопоказания, меры предосторожности
Как смыть мазь Капсикам: первая помощь при жжении
Мазь Капсикам обладает местными раздражающими и согревающими свойствами, из-за чего при неправильном применении, индивидуальной аллергической реакции или чувствительной коже может вызвать химический ожог. При появлении зуда и неприятных ощущений рекомендуется сразу убрать компоненты с пораженного участка. Ответ на вопрос о том, как смыть Капсикам, предусматривает использование масла, мыла и холодной воды.

Как снять крем с кожи
При возникновении побочных эффектов нейтрализовать действие препарата можно с помощью щелочного мыльного раствора и прохладной воды. Перед промыванием необходимо удалить как можно больше остатков мази с тела. Чтобы избавиться от жжения, рекомендуется смочить ватный диск в растительном масле или жирном креме, затем аккуратно протереть проблемный участок кожи. Делать это нужно осторожно, чтобы оставшаяся мазь не попала в глубокие слои эпидермиса.
 После удаления остатков мази следует перейти к промыванию. Продолжительность процедуры составляет не менее 20 минут. Если жжение сохранилось, длительность можно увеличить до 40 минут. Во время промывания необходимо использовать мыло или щелочной мыльный раствор.
После удаления остатков мази следует перейти к промыванию. Продолжительность процедуры составляет не менее 20 минут. Если жжение сохранилось, длительность можно увеличить до 40 минут. Во время промывания необходимо использовать мыло или щелочной мыльный раствор.
Что делать нельзя:
- Расчесывать кожу. Зуд может предшествовать жжению или сопровождать его. Попытки облегчения состояния способны привести к повреждению верхнего слоя эпидермиса, глубокому проникновению ингредиентов мази и усилению раздражения.
- Пытаться стереть мазь руками. Это может привести к распространению жжения и попаданию средства на слизистые оболочки. Капсикам относится к сильнодействующим препаратам, поэтому даже небольшое его количество может вызвать дискомфорт.
- Использовать теплую воду. Это способно усилить воздействие мази. Капсикам нельзя смывать водой, температура которой превышает показатели человеческого тела (+36,6°C)
- Тереть кожу мочалкой. Грубое механическое воздействие приведет к глубокому проникновению компонентов лекарства и усилению жжения. Жесткая мочалка способна повредить верхний слой эпидермиса и замедлить заживление.
- Вместо промывания проводить местную ванночку. При постоянной подаче воды концентрация ингредиентов разогревающего средства уменьшается. При проведении ванночки активные вещества остаются в жидкости и могут проникнуть в другие участки тела.
- Ждать самостоятельного исчезновения побочных эффектов. Действие сохраняется в течение 2–3 часов. Максимальный эффект наблюдается через 40–60 минут после нанесения лекарства. При отсутствии первой помощи в редких случаях наблюдается сердечный приступ.

После промывания нельзя надевать одежду и украшения, которые контактировали с препаратом. Остатки мази способны снова вызвать зуд и жжение.
Первая помощь при жжении
Меры первой помощи зависят от локализации ожога. При повреждении слизистых оболочек или попадании средства в ЖКТ необходимо сразу обратиться к врачу, взяв с собой тюбик с мазью. Если травмирована кожа, после промывания необходимо нанести на проблемный участок детский или увлажняющий крем. Это поможет уменьшить дискомфорт.
 Если жжение сохранилось после длительного промывания, можно повторить процедуру. Поврежденный участок нужно подвергать воздействию в течение 5–6 минут. Дополнительно для облегчения самочувствия можно ненадолго приложить к обожженной коже смоченную в холодной воде мягкую ткань.
Если жжение сохранилось после длительного промывания, можно повторить процедуру. Поврежденный участок нужно подвергать воздействию в течение 5–6 минут. Дополнительно для облегчения самочувствия можно ненадолго приложить к обожженной коже смоченную в холодной воде мягкую ткань.
После первичной обработки и нанесения крема рекомендуется наложить на поврежденную область свободную повязку. Следует использовать стерильный бинт или мягкую сухую ткань для предотвращения заражения.
Необходимо обратиться к врачу в следующих случаях:
- После получения ожога у пациента наблюдаются признаки шока: потеря сознания, побледнение кожных покровов и нарушения дыхания.
- Диаметр ожога составляет более 7 см в диаметре. Были затронуты глубокие слои эпидермиса и подкожная жировая ткань. При ожоге второй степени наблюдается возникновение отечности, покраснения и пузырьков, которые заполнены прозрачной жидкостью. Повреждения третьей и четвертой степени при использовании Капсикама появляются редко.
- Были травмированы крупные суставы рук или ног, лицо, пах или ягодицы.
- Пациент жалуется на сильный дискомфорт, который не удается устранить с помощью обезболивающих средств.
Дополнительно посетить медицинское учреждение рекомендуется беременным женщинам, т. к. разогревающий эффект и ожог могут вызвать преждевременные роды.
Дальнейший уход
В большинстве случаев при использовании Капсикама наблюдаются ожоги первой степени, которые проходят самостоятельно через 2–3 суток. У пациентов отмечается незначительный отек и легкое покраснение кожи. При своевременном промывании симптомы могут исчезнуть через 20–30 минут после удаления остатков мази. Если пациенту поздно оказали первую помощь, компоненты лекарства будут действовать в течение 1–2 часов.

Дальнейший уход при получении тяжелых ожогов заключается в быстром восстановлении кожи и предотвращении проникновения инфекции в поврежденные ткани. Для улучшения самочувствия, обеззараживания и ускорения исчезновения симптомов можно воспользоваться мазью Левомеколь или ее аналогами. Препарат уничтожает патогены и оказывает обезболивающий эффект. Часто применяют крем Бепантен для устранения раздражения и быстрого заживления.
 Рекомендуется отдать предпочтение средствам, которые легко проникают в эпидермис. При сильном болевом синдроме можно воспользоваться спреем. Иногда применяются противоожоговые повязки.
Рекомендуется отдать предпочтение средствам, которые легко проникают в эпидермис. При сильном болевом синдроме можно воспользоваться спреем. Иногда применяются противоожоговые повязки.
При ослаблении иммунитета и неправильном лечении поврежденные ткани могут быть инфицированы. Это приведет к нагноению волдыря и воспалению проблемного участка. При проникновении патогенов у пациентов повышается температура, тревожат слабость, озноб и сонливость. Повреждения заживают медленнее. При неблагоприятном развитии событий возможно проникновение инфекции в кровоток или возникновение шрама на проблемном участке.
При появлении шрама существует риск его воспаления и дальнейшего образования объемного келоидного рубца. Процесс его формирования может сопровождаться жжением и зудом. Позднее выступающий над кожей шрам часто подвергается травмированию, воспаляется и может быть повторно инфицирован. Крупные келоидные рубцы удаляют хирургическим путем. Швы обрабатывают специальными средствами, которые предотвращают разрастание тканей при заживлении. Небольшие образования устраняют с помощью лазерной шлифовки или сильнодействующих химических пилингов с фруктовыми кислотами.
Заключение
Неправильное применение мази Капсикам может привести к получению химического ожога. Чаще всего отмечаются повреждения первой степени, но возможно нарушение целостности подкожной клетчатки. В большинстве случаев для устранения жжения достаточно правильно провести промывание. Проблемную область нужно обрабатывать мылом и холодной водой в течение 20-40 минут. При обширных повреждениях необходимо дополнительно наносить на поврежденные участки заживляющие средства с антимикробным эффектом.
ortocure.ru
Ожог от Капсикама: что делать, чем лечить
Категория: химические ожоги
Химический ожог от Капсикама может быть вызван некоторыми веществами, входящими в состав лекарственного средства. В большинстве случаев к побочному эффекту приводит неправильное использование мази или индивидуальная непереносимость.

Особенности и действие мази
Капсикам оказывает анальгезирующее воздействие. С помощью препарата можно разогреть суставы и мышцы, увеличивая приток крови к обработанному участку. В состав лекарства входят такие активные компоненты, как:
- Нонивамид. Компонент оказывает обезболивающее действие.
- Бензилникотинат и камфора. Эти активные вещества усиливают приток крови.
- Скипидар живичный. Скипидар обеззараживает и согревает кожу.
- Диметилсульфоксид. Компонент улучшает проникновение Капсикама в организм человека.
Как проявляется ожог от Капсикама?
В первые 2-3 часа после нанесения средства на кожных покровах могут наблюдаться отечность и легкое покраснение. Такая реакция обусловлена действием активных веществ. Ее следует считать нормой. Действие мази заканчивается через 5-6 часов. Проявлением ожога следует считать такие признаки на коже, как:
- отек;
- зуд;
- жжение;
- болезненность при прикосновении.
 Пациент может ощущать ухудшение самочувствия уже через 10-15 минут после применения препарата. В некоторых случаях наблюдаются головокружения и тошнота. Возможно местное повышение температуры на обработанном лекарством участке кожи. Причиной ожога становится не только индивидуальная непереносимость лекарственного средства, но и передозировка.
Пациент может ощущать ухудшение самочувствия уже через 10-15 минут после применения препарата. В некоторых случаях наблюдаются головокружения и тошнота. Возможно местное повышение температуры на обработанном лекарством участке кожи. Причиной ожога становится не только индивидуальная непереносимость лекарственного средства, но и передозировка.
Первая помощь
Не следует ждать самостоятельного исчезновения неприятных симптомов. Если пострадавшему не оказать первую помощь, возможно возникновение ожога II степени (появляются наполненные жидкостью пузырьки различного диаметра). Если человек страдает заболеваниями сердечно-сосудистой системы, велика вероятность сердечного приступа. Что делать при первых симптомах ожога:
- Снять остатки мази при помощи сухой чистой салфетки или ватного тампона. Материал, из которого они изготовлены, хорошо впитывает лекарство. Препарат запрещено снимать втирающими движениями. Тампоны и салфетки по мере загрязнения необходимо заменять новыми. Допустимо использовать растительное масло, нейтрализующее действие лекарства.
- После снятия препарата можно приступать к промыванию.
- Обожженный участок необходимо промокнуть сухим чистым полотенцем. Растирать ожог нельзя. Затем на кожу наносят такие лекарственные средства, как Пантенол или Солкосерил. При необходимости пораженное место защищают антисептической повязкой.
 При поражении слизистых оболочек для оказании первой помощи используется только вода. Если через 30-40 минут после очищения и промывания симптомы ожога сохраняются, процедуру необходимо повторить. Немедленное обращение к врачу необходимо, если:
При поражении слизистых оболочек для оказании первой помощи используется только вода. Если через 30-40 минут после очищения и промывания симптомы ожога сохраняются, процедуру необходимо повторить. Немедленное обращение к врачу необходимо, если:
- Пациент не смог устранить неприятные симптомы самостоятельно даже после повторного промывания.
- У пострадавшего наблюдаются признаки анафилактического шока или сильного отравления — нарушение дыхания, бледность кожных покровов, потеря сознания, рвота.
- Человек получил ожоги III и IV степеней. При использовании Капсикама такие повреждения наблюдаются редко. Однако вероятность их возникновения исключать не стоит.
- Диаметр площади обожженного участка превышает 5-6 см. При обширном поражении поврежденными оказываются глубокие слои эпидермиса и жировая ткань.
- Травмированным оказалось лицо (особенно слизистые оболочки), паховая область, ягодицы, крупные суставы верхних и нижних конечностей.
Чего не стоит делать?
После получения ожога не следует:
- Стирать Капсикам при помощи спиртосодержащих растворов (лосьонов, водных эмульсий). Спирт приводит к еще большему раздражению кожных покровов.
- Использовать мыло. Применение мыла вызывает сухость кожи.
- Смывать средство горячей или холодной водой. Промывать пораженный участок необходимо теплой водой, температура которой не превышает 36-37ºС.
- Использовать ванночку вместо промывания. При воздействии на кожу проточной водой концентрация активных веществ на месте ожога снижается. Использование ванночки приводит к постоянному контакту с вызывавшими аллергическую реакцию веществами.
- Стирать средство руками. Такие действия приведут к распространению мази на другие участки тела, поэтому состояние больного может ухудшиться.
- Тереть обожженное место мочалкой. Подобное воздействие приводит к повреждению верхних слоев эпидермиса. Процесс заживления замедляется. При механическом воздействии компоненты лекарства еще быстрее проникают в организм человека.
Первым признаком ожога может стать зуд. Участок кожи, на который нанесен Капсикам, запрещено расчесывать. Это приводит к проникновению лекарства в более глубокие слои кожи. При появлении зуда следует снять мазь, не дожидаясь возникновения еще более неприятных симптомов.
После оказания помощи пострадавшему не стоит пользоваться одеждой или украшениями, которые контактировали с лекарством. Остатки Капсикама на этих вещах возвращают симптомы ожога.
Лечение
Убрать симптомы ожога можно уже после оказания первой помощи. Если на обожженном участке наблюдается нагноение, на кожу можно нанести противомикробный препарат, например, Левомеколь.
 При отсутствии тяжелых или опасных поражений, а также при ухудшении самочувствия лечить пациента не нужно.
При отсутствии тяжелых или опасных поражений, а также при ухудшении самочувствия лечить пациента не нужно.
Дальнейший уход
При правильном уходе ожог от препарата не представляет опасности. Уже через 3-4 суток на теле пациента не останется следов повреждения. Если помощь была оказана при первых признаках ожога, симптомы исчезают через несколько часов.
В период заживления у пациента может наблюдаться повышение температуры, слабость, сонливость. Использовать препараты для устранения этих симптомов необязательно. Достаточно больше отдыхать и избегать тяжелых нагрузок. Если пациент наложил на кожу повязку, менять ее нужно не реже 1 раза в сутки. Чтобы кожа на пораженном участке не шелушилась, необходимо пользоваться любым жирным кремом.
Как правильно применять мазь Капсикам?
Применять средство рекомендуется только по назначению лечащего врача. Чтобы избежать ожогов при использовании лекарства, необходимо:
- Внимательно ознакомиться с инструкцией. В ней указаны противопоказания и возможные аллергические реакции на компоненты мази. Использовать препарат допустимо не чаще 3 раз в сутки. Доза не должна превышать 3 г. Наносить лекарство нужно при помощи специального аппликатора, который продается в комплекте с мазью.
- Не наносить лекарство на участки кожи с повышенной чувствительностью, например, в паховой области.
- Избегать попадания Капсикама на слизистые оболочки.
- Не применять препарат совместно с другими лекарственными средствами.
- Не использовать мазь при кожных заболеваниях, например, при герпесе или псориазе.
Для лечения детей до 12 лет Капсикам не применяется. Если лекарственным средством пользуется спортсмен для разогрева мышц, после тренировки мазь необходимо смывать прохладной проточной водой. Применять препарат для разогрева постоянно спортсменам не следует, поскольку лекарство приводит к атрофии мышц.
Прежде чем приступать к использованию мази, необходимо провести тест на чувствительность кожи. Для этого средство наносят на локтевой сгиб и наблюдают за реакцией кожных покровов в течение суток (рекомендуется записать время нанесения). При наличии аллергии на лекарственное средство мазь можно заменить аналогами, не вызывающими побочных эффектов, например, Биофризом.
ozhogi.info
что делать, как оказать первую помощь?

Одним из популярных обезболивающих и согревающих средств на сегодня является препарат «Капсикам». Неправильное применение, использование не по инструкции приводит к тому, что образуется ожог от Капсикама.
Лекарство на основе диметилсульфоксида, скипидара, камфора, улучшает приток крови, стимулирует гипертермию участка кожи.

Симптомы
Покраснение и незначительная отечность в течение нескольких часов после нанесения средства является допустимой нормой. Тревожными сигналами того, что развивается ожог от Капсикама, становятся следующие симптомы:
- Крапивница.
- Зуд.
- Жжение.
- Сыпь.
- Боли при нажатии на кожные покровы.
- Существенное локальное повышение температуры участка на который наносился препарат.
Нежелательные последствия могут появляться практически сразу (10-15) после обработки кожи мазью. Эти признаки говорят о наличии индивидуальной непереносимости компонентов или передозировки препарата. Необходимо срочно прекратить использование мази для предотвращения обширной, глубокой травмы.
Экстренная помощь
В случае когда после нанесения медикамента наблюдается сильное жжение, зуд, покраснение, существует ряд правил первой помощи при химических повреждениях:
- Устранить с кожных покровов средство ватным диском, салфеткой с детским жирным кремом.
- Только после этого промыть пораженную область холодной водой, чтобы снизить жжение и боль.
Когда появляется ожог от Капсикама нужно нанести на травмированную область заживляющее средство, например, «Бепантен», «Пантенол».
- Если лекарство попало на слизистую оболочку глаза, после вышеописанных действий необходимо срочно обратиться к врачу.

Чаще всего ожог от мази Капсикам наблюдается только 1-й степени, поражения 2-й степени с отеком и волдырями наполненными экссудатом не случается. Благодаря грамотным своевременным мероприятиям можно снизить площадь поражения, быстро восстановить травмированный эпидермис.
После оказания первой помощи, устранения действия препарата, кожа будет шелушиться и пересыхать, поэтому рекомендуется продолжать мазать ее жирным детским кремом.
Ожог от Капсикама что делать?
Чтобы устранить возможность развития осложнений, необходимо выполнять следующие лечебные действия:
- Снизить повреждения помогут специальные препараты – «Пантестин», «Солкосерил» (использовать по инструкции!). Наложить на травмированную область стерильную повязку.
- Чтобы предотвратить нагноение, 2-3 раза в день использовать противомикробные препараты – «Левосин», «Левомеколь».
Зачастую ожог от мази Капсикам особой опасности не представляет и при правильном лечении пройдет спустя 3-4 дня. Если улучшение не наступило, необходимо незамедлительно обратиться к врачу.

Чего делать нельзя?
Ожог Капсикамом является химическим поражением, поэтому существует ряд мероприятий, выполнять которые ни в коем случае нельзя:
- Если происходит аллергическая реакция, запрещено промывать обожженный участок горячей или ледяной водой. Воздействовать на травмированную область можно прохладной водой не менее 20 минут.
- Чтобы не вызвать усиленную аллергическую реакцию, сухость кожи не стоит использовать мыло.
- Когда наблюдается ожог Капсикамом не пытаться снять с кожных покровов мазь с применением спиртосодержащих препаратов и растворов, а также не использовать лосьоны и водные эмульсии.
Меры предосторожности
Чтобы не допустить развитие осложнений, следует выполнять ряд простых правил:
- В первую очередь нельзя наносить на кожу лекарство объемом больше горошины и применять средство более 3 раз в сутки.
- Во избежание любых последствий не стоит использовать препарат на зонах сверхчувствительной кожи (пах, сгибы локтей и т. д.).
- Категорически запрещено наносить детям до 12 лет.
- Строго соблюдать инструкцию по применению.
- Избегать попадания на слизистую оболочку глаз.
- Применяя средство пользоваться специальным аппликатором (находится в комплекте).
- Не наносить на участках кожи с герпесом, дерматитом и другими подобными проблемами.
- Исключить параллельное применение согревающей мази другого производителя.
- Обязательно перед использованием выполнить тест на чувствительность кожи: нанести небольшую часть средства на участок сгиба локтя, наблюдать за реакцией в течение 24 часов.
Важно! Многие спортсмены наносят Капсикам для согревания мышц перед тренировкой. Стоит знать, что частое использование средства приводит к атрофии мышц.
Если мазь Капсикам вызывает ожог, что делать? Когда применение средства провоцирует аллергическую реакцию, можно воспользоваться аналогами: «Алором», «Гевкамен», «Биофриз».
Лекарственное средство Капсикам довольно безопасно и эффективно, но применять его необходимо исключительно по назначению врача. Используя мазь согласно инструкции получить ожог от Капсикама практически невозможно.
ozhoginfo.ru
Мазь Капсикам

При различных заболеваниях опорно-двигательного аппарата и суставов часто применяются противовоспалительные и местно-раздражающие средства, призванные унять боль и облегчить симптомы. Одним из них является мазь Капсикам, которая также нередко используется спортсменами при выполнении разогревающего массажа.
Капсикам – состав
В основе описываемого препарата следующие компоненты:
- диметилсульфоксид;
- ваниллилнонамид;
- живичный скипидар;
- бензилникотинат;
- рацемическая камфора.
Все эти вещества оказывают анальгезирующее действие в комбинации с местным раздражением тканей, противовоспалительным эффектом и усилением кровообращения, что провоцирует гипертермию в области втирания средства.
Среди вспомогательных ингредиентов для удобства нанесения содержатся вода и цетостеариловый спирт типа А.
Мазь Капсикам – применение
Если причиной использования препарата является боль в мышцах или суставах, остеохондроз, артроз, артрит и ревматизм, то мазь Капсикам наносится на воспаленный участок посредством специального аппликатора. Процедура проводится 2 или 3 раза в день с применением 1-3 г средства. Повысить эффективность мази можно с помощью наложения повязки на очаг боли. Весь курс терапии составляет не более 1 месяца или 50-100 г препарата.
Для выполнения разогревающего спортивного массажа рекомендуется 2-3 г средства нанести на кожу и быстро втереть по окружности надавливающими движениями, пока не появится легкое покраснение. Это способствует быстрому приведению мышц в тонус перед тренировкой.
Следует заметить, что мазь Капсикам противопоказана беременным женщинам, в период лактации, при склонности организма к судорожным состояниям, гиперчувствительности к любым составляющим препарата, а также заболеваниях кожных покровов в предполагаемом месте нанесения средства.
Среди побочных эффектов мази отмечается:
- крапивница;
- чувство жжения;
- сильный зуд;
- отечность тканей;
- раздражение;
- покраснение;
- высыпания;
- аллергические реакции.
При возникновении хотя бы одного из вышеперечисленных симптомов необходимо как можно скорее прекратить терапию и обратиться к врачу.
Капсикам – как снять жжение?
Часто после нанесения препарата возникает очень сильная реакция кожи на компоненты мази, которую сложно терпеть. В таком случае важно быстро удалить средство с области воздействия, но делать это ни в коем случае нельзя с помощью теплой воды. Подобным образом можно лишь усилить жжение и получить химический ожог кожных покровов.
Вот как смыть мазь Капсикам с кожи:
- Аккуратно вытереть препарат ватными дисками, смоченными в любом растительном масле до полного исчезновения неприятных ощущений.
- Вместо жира можно воспользоваться специальными салфетками против ожогов без содержания спирта, или раствором новокаина (0,5%).
- Нанести на поврежденную кожу смягчающий крем, желательно полностью органический или детский.
Капсикам – аналоги
При абсолютной непереносимости рассмотренного препарата или аллергических реакциях на него можно выбрать для лечения одно из нижеприведенных средств:
- Ревма;
- Найзер;
- Финалгон;
- Унгапивен;
- Дикрасин;
- Траумель С;
- Биофриз;
- Беталгон;
- Алфлутол;
- Эспол;
- Цель Т;
- Суприма-Плюс;
- Мув;
- мазь Живокоста;
- Красный слон;
- Гевкамен;
- Бишофит.

Спортсменам следует помнить, что постоянное использование подобных мазей для разогрева мышц недопустимо, так как приводит к их постепенной атрофии из-за перегрузок в начале тренировки. Кроме того, перед использованием любого медикамента важно получить адекватную консультацию специалиста.
womanadvice.ru
Финалгон, Капсикам, мазь Ям, Димексид
Не всегда поражения кожи происходят из-за контакта с горячими веществами или химическими реагентами. В некоторых случаях неприятные симптомы ожога проявляются при использовании согревающей мази. Средства часто используют для снятия мышечной или суставной боли в домашних условиях.
Однако неправильное лечение суставов может спровоцировать жжение после мази. За счет повышенного содержания разогревающих препаратов в креме повышается температура кожных покровов, разрушаются ткани. В статье рассмотрим, как быть, если возникло жжение после мази, что делать при ожоге согревающей мазью, и приведем меры оказания первой помощи при химических поражениях.
В большинстве случаев повреждения тканей происходят именно при использовании разогревающих средств. Повышенная чувствительность к компонентам препарата или неправильное использование провоцируют раздражение, которое приравнивается к ожогу. Люди сталкиваются с химическим поражением в следующих случаях:
- не соблюдают правила применения, которые описаны в инструкции. Сюда входит избыточное нанесение мази, более частое использование, нежели это разрешено, применение препаратов, схожих по принципу действия;
- средством обрабатывают кожные покровы, которые уже воспалены или раздражены;
- у пациента существует индивидуальная непереносимость какого-либо компонента;
- препарат попадает на слизистые оболочки.
Какие мази вызывают ожоги
Существуют несколько видов средств, которые могут спровоцировать реакцию на коже и слизистых:
- Финалгон;
- Капсикам;
- мазь Ям;
- Димексид и проч.
Рассмотрим более подробно принцип повреждения от разных препаратов.
Финалгон
Медикамент предназначен для лечения суставов и боли в мышцах. Принцип действия заключается в разогревающем эффекте. К воспаленному участку тканей приливает кровь, за счет чего процессы регенерации ускоряются. Также нанесение препарата позволяет снизить болевой синдром.
Финалгон необходимо применять только в соответствии с инструкцией. Увеличение дозы или слишком частое использование приведет к появлению ожога. Сначала возникнет чувство жжения, которое отлично от того, что появляется при соблюдении дозировки и правил. Кожа краснеет, участок опухает.
При поражении от Финалгона не нужно промывать поврежденную область водой, как это рекомендуют при большинстве типов кожных травм. Напротив, использование воды усилит действие мази, что вызовет более серьезную степень ожога.
Для обработки пострадавшей зоны применяют масло или жирное косметическое средство. Чистым ватным тампоном Финалгон удаляют с кожи. Именно жир нейтрализует действие агрессивных веществ медикамента. Запрещено использовать спиртосодержащие средства, поскольку они увеличивают степень травмы.
Капсикам
Если произошел ожог мазью Капсикам, вопрос что делать становится закономерным. Препарат показан к применению при мышечных и суставных болях. Его часто используют спортсмены, чтобы минимизировать вред, полученный при серьезных нагрузках. Действие Капсикама обусловлено разогреванием тканей.
При обработке чувствуется тепло в зоне нанесения. В этот момент к клеткам приливает кровь, они усиленно усваивают полезные компоненты. Воспаление при применении мази проходит быстрее. Средство дает результат при остеохондрозе, радикулите, прочих схожих заболеваниях.
Однако некорректное использование часто вызывает неприятные ощущения. Возникает ожог от мази Капсикам. Наиболее тяжелые повреждения образуются при попадании мази на слизистые оболочки.
Мазь Ям
Медикамент разрабатывался для борьбы с кожными недугами животных и применяется в основном в ветеринарии. Однако мазь используют для лечения заболеваний и у людей, поскольку она приносит ощутимый эффект. Результат наблюдается при лечении демодекоза и грибковых поражений.
Средство не так часто вызывает ожоги, поскольку обладает более щадящим составом. Повреждения кожи происходят, если время контакта с поверхностью превышает 30 минут.
Признаки химического ожога от мази
Симптомы повреждения зависят от степени тяжести полученной травмы. В большинстве случаев возникают следующие проявления:
- покраснение поврежденного участка;
- припухлость тканей;
- сильное ощущение жжения;
- на месте поражения отпадают волоски;
- при 2 стадии появляются волдыри, наполненные прозрачной жидкостью либо гноем.
Появление пузырей говорит о том, что пострадали не только поверхностные, но и глубокие слои кожных покровов. Если при этом содержимое не мутное и не прозрачное, а с красными или черными прожилками, то это говорит о том, что нарушена целостность сосудов.
Во время использования разогревающих мазей у пациентов в любом случае возникает чувство жжения. Не нужно путать его с подлинным ожогом. При правильном лечении жжение пропадет через 10 – 20 минут, а вот при повреждениях тканей неприятные ощущения будут лишь усиливаться.
Первые признаки того, что пострадали кожные покровы, чаще всего отмечаются через 10 минут. Если же концентрация вещества была многократно превышена, симптомы появятся практически сразу. Кожа в месте поражения будет горячей. Если пострадали слизистые оболочки, признаки появятся практически моментально, а боль будет сильной.
Первая помощь при ожогах
Важное условие для быстрой реабилитации – немедленное удаление агрессивного компонента с кожи. Какая бы мазь ни вызвала рану, ее требуется смыть с поверхности. Если произошел контакт с разогревающим препаратом, его нельзя удалять при помощи обильных промываний водой. Средство продолжит впитываться в кожу, и ожог будет более обширным.
Для устранения медикаментов воспользуйтесь жирными косметическими средствами. Их наносят на чистую тканевую поверхность и протирают пораженные участки. Движения осуществляют так, чтобы приподнять медикамент вверх, тем самым не вдавливая его дальше в ткани.
После этого горящей коже потребуется охлаждение. На этом этапе разрешено использовать промывания холодной водой, чтобы снизить температуру пострадавших участков. Затем на поверхность наносится заживляющий препарат. Пострадавшему требуется консультация врача, особенно в тех случаях, когда произошло поражение слизистых оболочек.
Лечение
Первая стадия редко требует врачебной консультации. С ней справляются самостоятельно, используя ранозаживляющие средства. Восстановление пораженных участков происходит за 5 – 7 дней.
При 2 степени повреждения осуществлять подбор медикаментов должен лечащий врач. На серьезных стадиях травм консервативное лечение включает следующие группы препаратов:
- антисептические средства для обеззараживания поверхности. Снижают риск проникновения инфекции вглубь тканей;
- заживляющие препараты, в том числе с антибактериальным эффектом. Ускоряют процесс восстановления, борются с раздражением и воспалением;
- медикаменты, предупреждающие возникновение рубцов.
Профилактика
Любую травму проще предотвратить, чем лечить. Поэтому применение должно сопровождаться внимательным изучением инструкции. Общие принципы профилактики ожогов сводятся к следующему:
- чтение правил применения;
- запрещено наносить разогревающие или потенциально опасные мази на нежную детскую кожу;
- тщательно следите за тем, чтобы средство не попало в глаза, рот и прочие слизистые оболочки. Для этого нужно тщательно мыть руки после нанесения;
- используйте любой препарат в правильной дозировке. Не превышайте количество, даже если вам не терпится избавиться от мышечных или суставных болей;
- нельзя обрабатывать поверхность большее число раз, нежели это указано в инструкции;
- после впитывания остатки медикамента необходимо удалить;
- перед использованием проведите тест на чувствительность. Если вы заранее нанесете средство на небольшой участок кожи, то сможете узнать наличие индивидуальной реакции на действующие компоненты;
- не применяйте одновременно 2 или более видов препаратов одного спектра действия.
Любые разогревающие средства противопоказаны в период вынашивания ребенка, кормления грудью, при повышенной чувствительности кожи.
При соблюдении правил, описанных в инструкции, легко можно избежать возникновения кожных травм. Если же повреждение произошло, пострадавшему оказывают первую помощь. Назначить результативное лечение в состоянии только врач, поэтому при серьезных стадиях поражения обязательна медицинская консультация.
firetravma.ru
Чем убрать жжение от мази капсикам — Все про суставы
 Апельсиновая корка, как часто называют целлюлит, – проблема, знакомая огромному количеству женщин. Избавиться от некрасивых бугорков на коже бывает крайне сложно. Однако сделать это вполне реально даже без использования дорогостоящих составов. Отличным решением является мазь Капсикам, основанная на компонентах, которые помогают расщепить жировые отложения и вывести лишнюю воду из тканей. Капсикам эффективно борется с целлюлитом, делая бедра и ягодицы подтянутыми и упругими. Невзирая на то, что этот препарат относится к категории лекарственных средств и предназначен для лечения артрита, его вполне можно применять для устранения апельсиновой корки.
Апельсиновая корка, как часто называют целлюлит, – проблема, знакомая огромному количеству женщин. Избавиться от некрасивых бугорков на коже бывает крайне сложно. Однако сделать это вполне реально даже без использования дорогостоящих составов. Отличным решением является мазь Капсикам, основанная на компонентах, которые помогают расщепить жировые отложения и вывести лишнюю воду из тканей. Капсикам эффективно борется с целлюлитом, делая бедра и ягодицы подтянутыми и упругими. Невзирая на то, что этот препарат относится к категории лекарственных средств и предназначен для лечения артрита, его вполне можно применять для устранения апельсиновой корки.
Содержание статьи:
Для чего применяется мазь Капсикам?
Активные компоненты мази Капсикам ориентированы на создание раздражающего эффекта. Данные вещества воздействуют на нервные окончания. Лекарственный препарат направлен на активизацию крови и лимфы. Благодаря нанесению крема Капсикам на кожу улучшается трофика тканей и поднимается температура тела. Именно поэтому Капсикам часто используют для лечения артрита и устранения болей в мышцах или суставах.
Его применение оправдано и в других случаях. Ко всему прочему, это средство способствует минимизации дискомфорта и боли при:
- миалгии;
- артралгии;
- ревматизме.
Препарат с разогревающим действием – отличная помощь, если наносить его при травмах и устранении последствий чрезмерно активных тренировок.
Еще Капсикам помогает избавиться от артрита и остеохондроза. Мазь снимает воспаление в позвоночнике и суставах.

Но многие полюбили мазь за то, что она помогает справиться с целлюлитом. С Капсикамом делают обертывания или используют его как обычный антицеллюлитный крем. Эффект при обертывании от целлюлита наступает примерно через 35 минут. Однако его действие в виде жжения после нанесения на кожу оказывается пролонгированным и длится 3-6 часов по окончании процедуры.
Как работает Капсикам при борьбе с целлюлитом? Все дело заключается в действии его активных компонентов. В результате обменные процессы ускоряются, а тело разогревается. Под воздействием подобных процессов нормализуется трофика тканей. Такой эффект является настоящим ударом по апельсиновой корке на теле, если верить отзывам.
Состав мази Капсикам
Какие же компоненты, входящие в мазь, позволяют добиться разогревающего эффекта? Действенность Капсикама обеспечивается вхождением в его состав:
- ванилилнонамида;
- камфоры;
- терпентинового масла;
- капсаицина;
- бензаилникотината.
Сочетание этих веществ обеспечивает эффективное сжигание жира, о чем свидетельствует жжение на коже. Также мазь нормализует кровообращение и интенсивно разогревает поверхностный и внутренний слой эпидермиса.

Среди прочих веществ, входящих в состав мази, особого внимания заслуживает вещество капсаицин. Это уникальный аналог красного перчика чили. Синтетический компонент способствует достижению потрясающего эффекта, устраняющего целлюлит. Благодаря мощному действию капсаицина в составе мази уже через несколько процедур с нанесением крема на тело можно достичь уникального разглаживающего эффекта и забыть о целлюлите. Фото «до» и «после» вкупе с многочисленными положительными отзывами позволяют оценить действенность применения этого средства от целлюлита на коже.
На заметку! Но нанесение Капсикама все же стоит сочетать с правильным питанием и спортом.
Применение Капсикама против целлюлита
Чтобы добиться положительных результатов, Капсикам от целлюлита следует применять систематически. Такие процедуры позволяют привести в тонус проблемную кожу с неровностями и некрасивыми бугорками. Но очень важно осознавать, что эта мазь выступает лекарственным средством, а вовсе не косметическим продуктом от целлюлита. Именно поэтому элементарная осторожность при применении лишней точно не будет. Также важно помнить, что мазь может привести к ожогам на теле и спровоцировать побочное действие.
Обертывания с мазью Капсикам

Чаще всего с мазью Капсикам делаются обертывания от целлюлита. Однако для достижения оптимального результата рекомендуется правильно подготовить тело. Для этого сначала нужно принять горячую ванну или посетить сауну. Затем следует сделать обработку проблемных участков тела скрабом.
Первый рецепт обертывания от целлюлита с мазью Капсикам рекомендует смешать 1/3 чайной ложки разогревающего крема и пары ампул кофеина, который можно купить в аптеке.
На заметку! Кофеин поможет усилить эффект от мази.
Сюда же добавляется немного любого крема с увлажняющим эффектом. Полученный по такому рецепту состав перемешивается и распределяется по проблемным участкам тела. Смесь для обертывания от целлюлита следует основательно втереть в кожу, после чего тело оборачивается пищевой или специальной пленкой для обертываний.
Второй рецепт обертываний от целлюлита подразумевает использование ½ маленькой ложки мази Капсикам. Ее необходимо смешать с 1 большой ложкой детского крема.
Зачем в этом рецепте второй компонент? Все дело заключается в том, что детский крем позволяет избежать ожогов на теле и нейтрализовать сильной жжение, покраснения и прочие неприятные ощущения.
Кроме того, в рецепт входят эфирные масла. Лучше всего использовать вытяжку цитрусовых. Этот рецепт обертывания подразумевает добавление всего 2-3 капель эфира. Масло обладает практически тем же действием, что и кофеин.
Вне зависимости от того, какой рецепт был выбран, держать состав для обертывания нужно около 30-40 минут. Максимальный показатель – 1 час, а минимум сведен к 15 минутам.
Очень важно поверх смеси для обертывания использовать пленку. Также нужно взять теплую одежду и дополнительно укутаться толстым пледом или одеялом. Курс обертываний с мазью Капсикам от целлюлита составляет 10 процедур. Каждую неделю нужно выполнять 1-2 обертывания с этим кремом. Затем делается перерыв на месяц, после чего процедуры против целлюлита с мазью Капсикам можно возобновить. Предложенные выше рецепты обертываний с кофеином и детским кремом можно чередовать. Это позволит добиться максимальной эффективности процедуры.
На заметку! Чтобы избежать неприятных последствий, перед процедурой стоит сделать тест на переносимость Капсикама. Мазь следует нанести на небольшой участок тела. Не стоит также наносить средство на живот.
Капсикам как антицеллюлитный крем

Популярная мазь Капсикам от целлюлита может использоваться как обычный крем или маска. Всего 2 г средства следует систематически наносить на проблемные участки, которые затем необходимо растирать до легкой красноты. Через четверть часа состав рекомендуется смыть прохладной водой.
На заметку! После использования этого средства от целлюлита не стоит сразу же заниматься спортом. В противном случае жжение станет нестерпимым и приведет к сильной боли, если верить многочисленным отзывам пользователей.
Капсикам в сочетании с антицеллюлитной косметикой

Часто мазь Капсикам используется в качестве маски и дополнения к косметическим препаратам, предназначающимся для борьбы с целлюлитом. Средство замечательно сочетается с:
- различными кремами для тела;
- скрабом для душа;
- антицеллюлитными смесями.
Получается отличная маска от целлюлита.
Обратите внимание! 1 часть Капсикама плюс 5 частей скраба либо обычного крема для тела позволят получить прекрасное средство от апельсиновой корки.
Фото до и после
Чтобы убедиться в эффективности мази Капсикам против целлюлита, можно посмотреть фото до и после его применения, которые представлены ниже.



Противопоказания
Решив использовать Капсикам в борьбе с целлюлитом, не стоит забывать о противопоказаниях.
Важно! Все основные моменты прописаны в инструкции к мази. Именно поэтому перед использованием средства с ней следует внимательно ознакомиться.
Ведь изначально Капсикам вовсе не является антицеллюлитным препаратом. При применении во время любых процедур средство активно воздействует на сосуды, кровеносную и другие системы организма. Не стоит рисковать своим здоровьем и использовать от целлюлита эту разогревающую мазь во время:
- менструации;
- грудного вскармливания;
- беременности;
- периода послеродового восстановления.
Среди прочих противопоказаний к использованию этой мази стоит отметить диабет, варикоз, кожный грибок, гипертонию, нарушения в функционировании сосудов и сердца. По отзывам врачей не стоит наносить на тело Капсикам, если на коже есть царапины, ссадины, раны, сыпь и другие повреждения.
Видео об эффективности Капсикама от целлюлита
О том, как применяется мазь Каписам в борьбе с целлюлитом, можно посмотреть видеоролик, представленный ниже.
Читайте также
sustav.nextpharma.ru
Капсикам | Медицина | Отзыв
Капсикам®, описание фармакологического действия лекарства, возможные побочные эффекты и противопоказанияИНСТРУКЦИЯ
по медицинскому применению препарата
Торговое название:КАПСИКАМ®
Международное непатентованное название (МИН):нет
Лекарственная форма:мазь для наружного применения
Состав
1 г мази содержит:
активные вещества:диметилсульфоксид -50 мг, камфора рацемическая – 30 мг, скипидар живичный – 30 мг, бензилникотинат – 20 мг, нонивамид – 2 мг;
вспомогательные вещества:цетостеариловый спирт эмульгирующий (тип А), натрия цетилстеарилсульфат, полисорбат-80, бронопол, вода очищенная.
Описание
мазь белого или белого со слегка желтоватым оттенком цвета со специфическим запахом камфоры и скипидара.
Фармакотерапевтическая группа:местнораздражающее средство.
Код ATX:М02АХ10
Фармакологические свойства
Болеутоляющая разогревающая мазь. Мазь КАПСИКАМ®обладает местнораздражающим, обезболивающим и противовоспалительным действием.
Показания к применению
Мышечные и суставные боли, а также в качестве разогревающей мази для спортсменов.
Противопоказания
Индивидуальная повышенная чувствительность к компонентам препарата, заболевания с нарушениями целостности кожных покровов, беременность и период кормления грудью, детский возраст.
Предостережение
Следует избегать попадания мази на открытые раны и слизистые оболочки. Во избежание побочных явлений рекомендуется предварительно нанести небольшое количество мази на кожу для определения чувствительности к препарату.
Способ применения и дозы
Наружно.
При применении мази КАПСИКАМ®в качестве разогревающего средства у спортсменов на мышечную область наносят при помощи аппликатора небольшое количество мази (примерно 2-3 г) и втирают массирующими движениями в кожу до легкого покраснения кожи. После тренировки следует смыть мазь с кожи прохладной водой.
При мышечных и суставных болях -1-3 г мази наносят при помощи аппликатора на область болезненного участка и слегка втирают в кожу 2-3 раза в день. Длительность курса лечения зависит от характера и тяжести заболевания, однако не следует применять препарат более 10 дней без консультации врача.
После каждой процедуры следует вымыть руки прохладной водой с мылом!
Побочные действия
При повышенной чувствительности кожи к компонентам мази КАПСИКАМ®могут возникнуть зуд, отек или крапивница. Необходимо прекратить применение мази и обратиться к врачу. Перечисленные симптомы исчезают через 8-12 часов после прекращения применения мази.
Взаимодействия с другими лекарственными средствами
Взаимодействия не отмечались.
Форма выпуска
Мазь для наружного применения, по 30 г или 50 г в тубе алюминиевой с внутренней поверхностью, покрытой лаком, с защитной алюминиевой мембраной на горловине и конусообразным приспособлением для прокола мембраны в навинчивающемся бушоне из полиэтилена или полипропилена. Тубу вместе с инструкцией по медицинскому применению и аппликатором помещают в пачку из картона коробочного.
Условия хранения
Хранить при температуре не выше 25°С. Не замораживать.
Хранить в недоступном для детей месте.
Срок годности
2 года.
По истечении срока годности, указанного на упаковке, не использовать!
Условия отпуска из аптек
Без рецепта.
Название и адрес фирмы-производителя
АО Таллиннский фармацевтический завод. Тонди 33, 11316 Таллинн, Эстония
Представительство в Москве
123242, Москва, ул. Б.Грузинская, д. 14, комната правления 2
Владелец регистрационного удостоверения
АО “Гриндекс”.
Ул. Крустпилс, 53, Рига, LV – 1057, Латвия
Зарубежное название лекарства: Capsicam®
Дополнительные изображения лекарственного средства Капсикам®
На этой странице Вы можете получить максимум информации о таком лекарственном средстве как Капсикам®. Прочитайте описание и показания лекарственного средства Capsicam®, узнайте о возможных побочных эффектах и противопоказаниях. Узнав про действующее вещество и фармакологическое действие такого лекарства как Капсикам® Вам станет понятно при лечении каких заболеваний может быть использовано лекарственное средство и к какому врачу обратиться для прохождения медицинских мероприятий и избежания тяжелых последствий и осложнений. Использование фармакологических препаратов не рекомендуется с точки зрения долговременного здоровья, а также у большинства препаратов имеются противопоказания к применению. Так же вы сможете посмотреть фото лекарственного средства и узнать возможны ли побочные действия при принятии Капсикам® и других лекарств одновременно, а также цены в ближайших аптеках и альтернативы данному лекарственному средству.
Описание препарата Капсикам®не предназначено для назначения лечения без участия врача.
Подробнее:http://doctorinfo.ru/doctorstudy/pharmacy/preparation/171
xn--80avnr.xn--p1ai
Грыжа паховая у мужчин диагностика – симптомы, диагностика и лечение последствий
Диагностика паховой грыжи
Паховую грыжу (сокращенно — ПГр) диагностируют в короткие сроки. ЕЕ определение не вызывает особых затруднений. При обращении к врачу во время нахождения болезни в спокойной стадии, точность диагностики повышается.
Осмотр проводит хирург. На основании его заключения опирается последующие решения на предмет излечения проведения операции.
Паховая грыжа может проявиться внезапно, а может давать о себе знать постепенно. В качестве примера можно привести грыжу, возникшую из-за поднятой тяжести. Такую грыжу просто увидеть. А если ПГр имеет плавающее состояние, то визуальное проявление произойдет при соблюдении определенных условий.
Существует несколько методов диагностирования грыжи. Все они зарекомендовали себя и могут дополнять друг друга.
Похожие заболевания
Симптомы паховых грыжевых проявлений бывают схожи с признаками иных заболеваний.
Гидроцеле – проявление водянки оболочек яичек. Проявляется в виде увеличенной мошонки. Из-за этого на начальной стадии гидроцеле может быть перепутана с ПГр.
Варикоцеле — проявление варикозного расширения семенного канала. Сопровождается болями паховой зоны. Мошонка увеличивается в размерах.
Лимфаденит – похож по симптомам на варикоцеле. Является воспалением лимфатических узлов.
Бедренная грыжа проявляется чуть ниже семенного канала.
Начальные стадии всех перечисленных заболеваний схожи между собой и напоминают ПГр. Поэтому для установления точного диагноза и назначения лечения, требуется выполнить полное обследование.
Способы диагностики паховой грыжи:
- обследование у врача;
- УЗИ;
- прохождение ирригоскопии;
- герниографиия;
- обследование у хирурга.
Существует несколько этапов осмотра больного хирургом для уточнения диагноза. Нередко, дополнительно хирург назначает УЗИ для подтверждения диагноза.
Вначале врач делает осмотр паховой зоны. И проводит опрос пациента для уточнения таких моментов, как: есть ли боли в паху, период грыжевого проявления, какие нагрузки испытывает пациент в быту и в профессиональной деятельности.
Проявления ПГр в ряде случает незаметно для больного. В других случаях человек ощущает боли ноющего характера внизу живота. Возможно их усиление при физических нагрузках. Бывает легкое перенапряжение уже провоцирует грыжу к проявлению.
При начальном ущемлении возникают резкие боли с эффектом невправляемости грыжи. Такой диагноз может предварять направление на операцию.
Пациент находится в положении стоя. Доктор должен оценить выпячивание по его расположению, размерам и определить тип грыжи — прямая, косая, комбинированная.
При опущении ПГр в мошонку вероятен косой тип. При нахождении над семенным каналом и без конкретных границ — вероятна прямая ПГр, также находящаяся над лобковой костью или рядом. При нахождении ниже лобка преимущественно наружу — признаки бедренной грыжи.
Опросив и осмотрев пациента, врач переходит к пальпации образования. Это происходит в положении лежа. Доктор попробует вправить грыжу и затем надавит на паховое кольцо. Далее при покашливании пациента, на основании реакции образования, врач диагностирует тип ПГр — косая или прямая.
При наличии скользящей грыжи, она, вероятно, не проявится во время осмотра классическими методами диагностики. Тогда подключаются другие технологии, к примеру — УЗИ.
УЗИ мошонки и паховых каналов
УЗИ — ультразвуковое исследование мошонки и паховых каналов это один из способов исследования грыжевого выпячивания. Опытный специалист может обойтись без него.
УЗИ используется, если образование сложно диагностируется из-за своих малых размеров или при наличии у доктора определенных сомнений.
Метод ультразвукового исследования эффективен только с момента, когда грыжевой мешок заполнен, то есть в нем уже находится выпавший туда орган. Иначе УЗИ не покажет ничего.
При отсутствии выпячивания грыжи можно предположить, что грыжевой мешок пуст.
Для составления достоверной картины, дополнительно выполняют УЗИ брюшной полости. Для женщин актуально исследование малого таза.
Ирригоскопия
Метод, определяющий паховый нарост — ирригоскопия. Применяется он при подозрении на скользящую грыжу со слабо выраженной симптоматикой.
Эта грыжа тяжела в диагностировании. Поэтому на помощь приходит рентгеновское исследование.
Во время ирригоскопии исследуют толстую кишку и выполняют рентген-снимки.
Перед исследованием рекомендуется очищение кишечника, что увеличит качество диагноза. Для этого за несколько дней назначается диета без фруктов и овощей. Основным продуктом становится мясо. Перед процедурой исключаются ближайшие ужин и завтрак. Разрешено только пить воду без газа.
При ирригоскопии в толстую кишку вводят специальное вещество, затем рентгеноконтрастный аппарат. Данный метод предоставляет способ изучения кишечника, диагностировать его дефекты, заболевания.
При скользящей грыже допустимо использование цистоскопии, цистографии, и УЗИ мочевого пузыря.
Герниография
Популярный метод диагностирования ПГр — герниография. Заключается во введении через иглу в брюшную полость пациента специального вещества.
Затем пациент ложится на живот, натуживается и кашляет. Одновременно делаются рентген-снимки, содержащие отображение грыжевого мешка.
Основное использование данного способа — наличие сомнений о присутствии грыжи с противоположной стороны.
gryzhainfo.com
Симптомы паховой грыжи у мужчин: диагностика, лечение и восстановление
 Грыжа паховой локализации – одно из часто выявляемых образований наряду со схожими патологиями брюшной стенки. Как правило, этот недуг диагностируется у мальчиков и взрослых мужчин. Однако у мальчишек грыжа наблюдается как врождённое заболевание, а во взрослом возрасте её можно только приобрести.
Грыжа паховой локализации – одно из часто выявляемых образований наряду со схожими патологиями брюшной стенки. Как правило, этот недуг диагностируется у мальчиков и взрослых мужчин. Однако у мальчишек грыжа наблюдается как врождённое заболевание, а во взрослом возрасте её можно только приобрести.
При обследовании людей 90 – 95% полученных результатов отмечается именно у мужского пола, так как этому способствует особое строение пахового отдела.
Первичные признаки паховой грыжи
Важно понимать, что грыжа образуется не за 1 день, потому как для данного процесса свойственна продолжительность. Происходит это по причине регулярного увеличения давления в брюшной полости. Например, при частых запорах, когда человек вынужден тужиться или при мучающем кашле, а также из-за поднятия тяжёлых предметов.
Начальные симптомы паховой грыжи у мужчин обуславливаются болевым синдромом и опуханием точки расположения грыжи. При этом присутствуют ощущения тупого и ноющего характера.
Боль может возникать периодически, а также может быть постоянной. В момент пальпации отмечается наличие образования, когда мужчина занимает вертикальное положение, оно увеличивается, а во время принятия горизонтального размещения тела может и вовсе не визуализироваться .
Если паховая грыжа не отягощена осложнениями, то в этом случае не должно возникать локальное увеличение температуры и покраснение.
На первых этапах развития паховой грыжи представляется возможным её вправление, так как внутреннее содержимое капсулы в момент нажатия на неё самопроизвольно может погрузиться в брюшную полость. Вместе с этим проходит боль и внешняя припухлость.
Данная категория паховой грыжи представляет наибольшую сложность в её обнаружении. Но, если диагностику производит высококвалифицированный доктор-хирург, то он сможет во время осмотра выявить патологию по увеличенному разъёму пахового канала.
Симптомы запущенных паховых грыж
По мере разрастания образования у мужчины определяются следующие признаки:
 Увеличение грыжи с явно выраженным выпячиванием.
Увеличение грыжи с явно выраженным выпячиванием.- Боль, неприятные ощущения во время ходьбы.
- Снижение трудоспособности.
- Огромного размера паховые грыжи скрывают и смещают половой член мужчины.
- Увеличение яичка со стороны образования в условиях его распространения в мошонку.
Также в условиях проникновения в грыжу некоторой части мочевого пузыря могут наступать трудности в мочеиспускании.
Но вместе с этим, когда фиксируется наличие тошноты, рвоты, слабость всего тела, повышение температуры, нарушение работы кишечника и нестерпимая боль в животе, стоит задуматься о вероятности приступа аппендицита.
Это действие может наблюдаться во время вхождения слепой кишки в капсулу паховой грыжи.
Защемление паховой грыжи
Грыжа паховой локализации может на протяжении длительного времени не беспокоить мужчину. Но случается, что основное внутреннее её наполнение – петли кишечника, содержащие в себе пищу или каловые массы.
Как правило, они не пережимаются в пространстве грыжи, при этом функционируют в штатном режиме – сокращаясь, тем самым продвигая содержимое вперёд.
В это же время паховая грыжа может самостоятельно вливаться в брюшную полость в горизонтальном положении.
Но в условиях значительно превышенного допустимого уровня давления в брюшной полости могут происходить защемления. Так как гораздо большее число кишечных петель пытается разместиться в капсуле грыжи, сжимаясь, нарушая необходимый для качественной работы режим кровообращения.
Нечасто, но происходит защемление от продолжительной аккумуляции в грыжном образовании каловых масс.
Медицине известны и такие типы ущемлений, как ретроградное и пристеночное.
При ретроградной форме ущемления наблюдается пережатие сосудов кишки брюшной полости петлями кишки размещённой в паховой грыже. Что во время хирургического вмешательства может натолкнуть специалиста на ошибку. Из-за чего функционирующий фрагмент кишки может отмереть или произойдёт её перфорация, вызывающая острый перитонит.
Пристеночная форма характеризуется защемлением только одной стенки рабочей кишки. По этой причине патология сопровождается слабыми симптомами, не сбивая привычный ритм работы кишечника.
При этом мужчина испытывает лишь малый дискомфорт, не придавая этому значение. Но за потерянное время у больного может погибнуть фрагмент стенки кишечника, из-за чего в ней образуется отверстие, выливающее внутренние запасы кишки, в брюшную полость, образуя перитонит.
Методы диагностики и лечения
 Обследование мужчин при подозрении паховой грыжи заключаются в:
Обследование мужчин при подозрении паховой грыжи заключаются в:
- Визуальном осмотре .
- Пальпации.
- Сборе анамнеза (симптомы).
- Рентгенографии с контрастным веществом.
- Ультразвуковом исследовании .
Важно осознавать, что лечение паховой грыжи с явно проявляющимися симптомами нереально народными средствами. Такими способами, как компрессы отварами золотого уса, подорожника или из рассола заквашенной капусты.
В момент проявления болевого синдрома необходимо принимать обезболивающие средства, снимающие воспаление, но только ими невозможно избавиться от паховой грыжи.
Поэтому только хирургическое вмешательство способно избавить от патологии.
Современная медицина часто использует метод иссечения грыжи с выполнением пластики передней брюшной стенки. Данная операция осуществляется в стационарных условиях, где пациент-мужчина находится в течение недели.
В процессе операции доктор-хирург рассекает грыжевую капсулу и выделяет скопившиеся петли кишок, расправляя их в надлежащий вид.
Одновременно специалисты осуществляют укрепление ослабленной брюшной стенки в точке выпячивания паховой грыжи.
Такие операции выполняется по методу Шойдалса , основанные на замене повреждённых тканей тканями оперируемого пациента (аутопластика).
В большем ряде случаев вмешательства хирургическим путём производятся по методу Лихтенштейна, заключающемуся в возрате грыжной капсулы вовнутрь брюшной полости или перевязке «мешка» и его последующего удаления. А ввиду присутствия крупнокалиберного размера осуществляется частичное удаление тканей стенки грыжевого образования.
Разрезанные ткани сшиваются слой за слоем, не перетягивая края при сшивании. В ходе данного процесса между пластинами мышц размещают особые сетчатые прокладки. Они применяются для более качественного срастания тканей.
Лапороскопический способ операции приветствуется только в случаях, когда имеет место быть рецидив уже прооперированной грыжи паховой локализации. Так как, несмотря на всю минимизацию травмирования в ходе вмешательства, стоит задуматься о том, что мужчина вводится в эндотрахиальный наркоз общего действия с внедрением диоксида углерода.
Восстановление после оперативного вмешательства
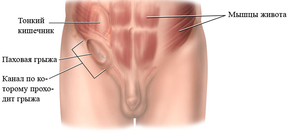 По успешному завершению хирургического лечения больному мужчине необходимо задуматься о реабилитации. Потому как именно правильно проведённые восстанавливающие мероприятия послужат профилактикой против симптомов рецидива паховой грыжи.
По успешному завершению хирургического лечения больному мужчине необходимо задуматься о реабилитации. Потому как именно правильно проведённые восстанавливающие мероприятия послужат профилактикой против симптомов рецидива паховой грыжи.
Особенно бережно к своему организму требуется при лечении полосной операцией по причине более длительного заживления раны.
Риск проявления рецидива достаточно низок, но тем не менее важно придерживаться списка рекомендаций, прописанного лечащим врачом.
Как правило, назначается ношение специального бандажа, поддерживающего брюшные мышцы и связки. Период носки бандажа определяет только доктор.
Также следует полностью минимизировать все факторы, провоцирующие развитие симптомов пахового образования. Например, бросить курить, так как этим действием стимулируется выработка кашля; необходимо следить за массой своего тела; не поднимать тяжести минимум 2 месяца; важно не перенапрягаться в момент опорожнения кишечника и мочевого пузыря.
Важным профилактическим условием является выполнение специальной группы упражнений, направленных на качественное укрепление брюшных мышц.
urolog.guru
Диагностика паховой грыжи у мужчин в медцентре Андрея Бегмы в Москве
Паховой грыжей называется выпячивание брюшной стенки, располагающееся в нижней части живота (в паху), возникающее вследствие локальной слабости мышечно-апоневротических тканей. Паховые грыжи — самые часто встречающиеся среди всех видов грыжевых выпячиваний, на этот тип грыжи приходится до 90% от общего их количества. При этом, из-за особенностей устройства паховой области, у мужчин такой тип грыж можно обнаружить намного чаще, нежели у женщин. Следовательно, и вопросы диагностических мероприятий, связанных с такими грыжами у мужчин, весьма актуальны: лечение грыжи будет значительно эффективнее, если оно начато своевременно, с первых признаков патологии. Более того, нужно помнить, что сама по себе грыжа может лишь причинять дискомфорт, но при возникновении некоторых осложнений (например, при ущемлении в грыжевом мешке его содержимого) создается реальная опасность для жизни больного.
Какие бывают грыжи паха?
Паховая грыжа — название, объединяющее в себе несколько разных по происхождению патологических состояний. Это нужно учитывать, чтобы в дальнейшем определиться с максимально успешной программой лечения. В первую очередь паховые грыжи разделяют по происхождению: они могут иметь врожденный характер, то есть сформироваться до рождения, или же возникнуть позднее, в зрелом возрасте.
Первый тип грыжи формируется внутриутробно; он связан с тем, что отросток брюшины, выстилающий мошонку, зарастает не полностью — остается канал, связанный с брюшной полостью. Соответственно, симптоматика такой грыжи появляется уже в детстве. Паховые грыжи могут развиваться и у взрослых. Такие грыжи бывают прямые или косые, это зависит от того, в какой части пахового канала образовалось выпячивание.
Нельзя забывать об опасном осложнении паховой грыжи — ущемлении, когда вследствие определенных факторов содержимое грыжи зажимается устьем мешка, после чего кровообращение в нем нарушается, ущемленные ткани начинают отмирать. Такое состояние опасно для жизни, нужно в срочном порядке проводить операцию.
Ущемленную грыжу следует отличать от невправимой. Последняя не сопровождается нарушениями кровообращения и некрозом содержимого грыжевого мешка, однако в последнем возникают сращения, которые не позволяют содержимому быть вправленным. Невправимая грыжа не является опасной для жизни, однако она тоже может ущемляться, поэтому хирургическое лечение такого состояния откладывать не стоит.
Паховая грыжа: характерные проявления
Главная жалоба мужчины, страдающего паховой грыжей — появление подкожного выпячивания в паху или же в подвздошной области. Больной при этом чувствует определенный дискомфорт в месте выпячивания, ощущение растяжения, напряжения или боль. Выпячивание увеличивается при натуживании, кашле или подъеме тяжелой вещи, после чего может полностью исчезнуть или уменьшиться.
Для косо расположенной паховой грыжи более характерно одностороннее расположение; собственно выпячивание продолговатое, проходит косо вниз, фактически повторяет форму пахового канала, достаточно часто проникает в мошонку. При крупных косых грыжах может наблюдаться увеличение объема мошонки. Прямая паховая грыжа по своей форме округлая, достигает мошонки нечасто. Для прямых грыж является нормой симметричное формирование, сразу с обеих сторон.
Чем больше по размерам грыжа — тем больший дискомфорт для больного она создает. Крупные выпячивания могут даже мешать при ходьбе, не говоря уже о снижении трудоспособности. Частично симптоматика грыжи зависит от того, какие именно внутренние органы оказываются внутри грыжевого мешка. Попадание в него петли кишки может провоцировать запор, вздутие живота. При нахождении в грыже органов мочеиспускательной системы может наблюдаться учащение мочеиспусканий, их болезненность, или даже задержка мочи. Перечисленные явления после того, как грыжа будет вправлена, исчезают, однако при новом ее появлении возвращаются.
В грыжевое образование может входить аппендикс; в таком случае характерные для грыжи болезненность и задержка испражнений могут сопровождаться тошнотой вплоть до рвоты, повышением общей температуры и учащением сердечных сокращений. Частое проникновение аппендикса в грыжу может стать причиной его хронического воспаления.

Как проходит осмотр хирурга
Диагностика паховой грыжи начинается с опроса пациента и его дальнейшего осмотра. В ходе опроса врач выясняет, на что именно жалуется больной, как давно его беспокоят перечисленные явления, с какой частотой, что им предшествует и служит причиной. Также в ходе опроса могут быть выявлены факторы, способствующие развитию грыжи: условия и особенности быта, профессиональной деятельности, досуга, наличие травм и хирургических вмешательств в прошлом. Хирург может поинтересоваться тем, не страдали ли грыжей ближайшие родственники, и это не праздный вопрос: сама по себе грыжа, конечно, по наследству не передаётся, но от родителей ребенку может быть передано специфическое строение связок, апоневрозов (соединительной ткани) и мышечной ткани области паха. Поэтому нередко можно увидеть именно «семейный» характер паховой грыжи, который объясняется элементарным наследованием характерной слабости определенных участков брюшной стенки.
В ходе осмотра врач оценивает величину и форму грыжи, причем делает это в разном положении тела: когда обследуемый стоит и лежит. Обращают внимание на кожу над образованием и вокруг него: наличие в ней расширенных вен, опрелостей, расчесов и других повреждений. У тучных пациентов такой осмотр затруднен тем, что вследствие большой толщины жировой прослойки на животе грыжа становится незаметной для осмотра. Кроме того, на момент осмотра грыжа может «соскользнуть» в брюшную полость. Поэтому после осмотра следует провести пальпацию (ощупывание) паха.
В ходе пальпации определяют:
- какая грыжа по форме, ее размер, как она меняется если пациент покашливает или тужится;
- возможно ли вправить образование обратно в полость живота;
- болит ли грыжа при ощупывании;
- увеличены ли мошонка и яички в ней, в каком состоянии семенные канатики;
- что с паховым каналом — при грыжах он может значительно увеличиваться;
- состояние лимфатических узлов области паха.
Именно в ходе пальпации, как правило, точно определяют разновидность паховой грыжи, а также ее отличие от других заболеваний данной области.
Дифференциальная диагностика: отличия паховой грыжи от других патологий
Сначала следует провести отличительную диагностику паховой грыжи от грыж прочих типов. Кроме того, требуется дифференциация паховой грыжи от прочих патологий паховой области. Грыжу паха следует дифференциировать с наружной надпузырной и грыжей бедра. Наружная надпузырная грыжа также размещена в паховой области, но ближе к средней линии. При бедренной грыже опухолевидное выпячивание располагается ниже, чем проходит паховая связка, тогда как при паховой грыжа всегда расположена выше.
Среди патологий, не связанных с образованием истинной грыжи, но визуально схожих с паховыми грыжами, у мужчин следует выделить водянку яичка и варикоцеле. У женщин грыжу могут напоминать некоторые кисты связок.
Водянка яичка — патологический процесс, в ходе которого в мошонке скапливается жидкость. Мошонка увеличивается в размерах, консистенция плотная, кожа из-за растяжения становится гладкой, может лосниться. Однако в отличие от грыжи, при водянке нет как таковой боли, только определенный дискомфорт, чувство распирания. В ходе диафаноскопии (просвечивания) мошонки водянка дает равномерное красноватое свечение без затемнений, так как по сути является скоплением жидкости и какие-либо прочие включения в ней отсутствуют. При паховой грыже грыжевое содержимое будет давать затемнение во время диафаноскопии. Яичко при водянке оттесняется вниз и назад. При постукивании пальцами по поверхности мошонки можно ощутить тупой звук. Еще одно характерное отличие водянки яичка от пахово-мошоночной грыжи — отсутствие какой-либо реакции грыжевого выпячивания на кашель, натуживание.
Варикоцеле или варикоз семенного канатика обычно развивается с левой стороны; при данной патологии также может отмечаться отечность мошонки, ее увеличение. Больного беспокоит ощущение тяжести в мошонке, ее распирание, «наполнение», а также боль в паховой области, которая отдает в область члена, промежности или в поясничный отдел. При осмотре и ощупывании выявляется расширение просвета вен, проходящих в семенном канатике. Увеличение мошонки при варикоцеле также никоим образом не реагирует на кашель и попытки натужиться. При этом следует помнить о возможности сочетания грыжи и варикоцеле или водянки яичка.
Также при наличии подкожного образования в паховой области нужно дифференцировать его от лимфаденита (воспаления паховых лимфатических узлов) или натечного абсцесса — скопления гноя из источника гнойного воспаления при туберкулезе позвонков. Опухолевидное образование воспалительного характера никогда не реагирует на кашлевой толчок или натуживание, не уменьшается при положении больного лежа, не вправляется в брюшную полость. При этом, как правило, присутствуют характерные для воспалительного процесса изменения кожи: ее покраснение, боль, локальное повышение температуры. Прикосновение к образованию при этом болезненно. Натечный абсцесс сопровождается прочими симптомами туберкулеза позвоночника — болью, нарушением функций позвоночника. Для уточнения диагноза при этом рекомендуется сделать рентгеноскопию позвоночника, которая продемонстрирует характерную картину деструкции тел позвонков вследствие их воспаления.

Методы дополнительной диагностики паховойгрыжи
Как правило, постановка диагноза паховой грыжи не составляет труда. Однако для уточнения диагноза, проведения дифференциальной диагностики или выявления вовлеченных в патологический процесс внутренних органов могут потребоваться дополнительные исследования.
Ультразвуковое исследование — малоинвазивный и высокоинформативный диагностический метод, широко применяющийся во всех областях медицины, в том числе в хирургии грыж. Чтобы уточнить наличие паховой грыжи, применяют УЗИ области паха и мошонки. Как правило, при наличии грыжи средних или больших размеров в проведении УЗИ нет необходимости, достаточно данных, которые получают во время осмотра. Однако если речь идет о небольшой грыже, УЗИ может дать ту информацию, которую сложно получить при простом осмотре. Следует помнить, что информативным УЗИ будет только в том случае, если в грыжевом мешке есть содержимое. Дополнительно можно провести общее УЗИ брюшной полости и малого таза. Как правило, УЗИ не требует предварительной подготовки, единственным условием может быть необходимость проведения процедуры при наполненном мочевом пузыре (не всегда), о чем врач предупредит заранее.
Ирригоскопия — одно из разновидностей рентгеноскопического исследования толстой кишки. Позволяет диагностировать вовлечение кишки в грыжевой процесс; особенно ценно такое исследование для уточнения содержимого невправимых грыж, что важно для выбора хирургической тактики. Ирригоскопия требует предварительной подготовки, которая заключается в очищении кишечника. Для этого за несколько дней до процедуры больному рекомендуется перейти на специальную диету с высоким содержанием клетчатки. В последний день перед ирригоскопией следует исключить ужин, а в день процедуры — завтрак. В качестве питья разрешена чистая негазированная вода. Также врач может рекомендовать очищение кишечника путем приема специальных препаратов или постановки клизм.
В ходе ирригоскопии в толстую кишку вводится рентгеноконтрастная субстанция, после чего производится собственно рентгеновское исследование, делаются снимки. В результате можно достаточно наглядно увидеть наличие петли кишечника в грыжевом мешке, ее точное расположение.
Рентгеноконтрастное исследование органов ЖКТ также может иметь определенную диагностическую ценность. В отличие от ирригоскопии оно не требует специальной подготовки и дополнительной очистки кишечника: рентгеноконтрастная субстанция дается больному перорально, после чего спустя определенные промежутки времени делаются рентгеновские снимки, которые позволяют отследить перемещение контраста по пищеварительной системе, в том числе по кишечнику.
Герниография — еще один метод рентгеноконтрастного исследования грыжи, весьма информативный, а потому ценный в диагностическом отношении. В отличие от ирригоскопии или рентгеноконтрастного исследования ЖКТ, при которых контраст проходит внутри пищеварительного тракта, герниография позволяет контрастировать органы внутри грыжевого мешка. Исследование является достаточно простым и безопасным, позволяет эффективно определить тип грыжи и увидеть, что именно находится внутри грыжевого мешка. Специальной подготовки к исследованию не требуется, достаточно отказаться от плотного ужина накануне и завтрака в день процедуры. Кроме того, собственно герниография проводится после опустошения мочевого пузыря во избежание искажения результатов обследования.
Процедура проводится под местной анестезией. После обезболивания кожи и подлежащих тканей в полость грыжевого мешка вводится контрастная субстанция, после чего делается серия рентгеновских снимков. Врач может попросить покашлять, натужиться, сменить положение тела для лучшего распределения контраста. Как правило, снимки делаются и в положении на спине, и в положении на животе.
В том случае, если существуют подозрения о вовлечении в патологический процесс мочевого пузыря или мочеточников, может быть рекомендовано одно из диагностических исследований органов мочеполовой системы: цистоскопия, цистография (снимок с контрастированием), инфузионная урография (исследование с введением контраста внутривенно).
Детальная диагностика паховой грыжи позволяет увидеть ясную клиническую картину, определить точную хирургическую тактику, избежать ошибок в дальнейших лечебных мероприятиях. Остается лишь добавить, что очень важно как можно раньше обратиться к врачу. Обращение с первых признаков дискомфорта — залог своевременной операции и предотвращения развития осложнений. Кроме того, для грыж справедлива простая закономерность: чем раньше начато лечение — тем меньше растяжение апоневрозов. Следовательно, такое лечение будет более эффективным.
За 25 лет помогли 45000 пациентов. Приходите на бесплатную консультацию флеболога, кандидата медицинских наук Андрея Бегмы, чтобы узнать точный диагноз и получить план лечения.
blog.begma.ru
диагностика, симптомы, ущемленная и пахово-мошоночная грыжа, лечение
Паховая грыжа является самым распространенным видом среди всех грыж. У мужчин именно на эту локализацию приходится от 90% до 97% всех случаев. У женщин паховые грыжи выявляются относительно редко, что связано в первую очередь с анатомическими особенностями строения передней брюшной стенки. Лечение проводится только хирургическим путем.
Классификация паховых грыж
Заболевание может быть врожденным и приобретенным. Первый вариант встречается у детей и требует планового лечения. Поэтому у взрослых, в подавляющем большинстве случаев, выявляются приобретенные паховые грыжи. Основная классификация, которой придерживаются отечественные хирурги, делит грыжи на различные виды, в зависимости от особенностей их строения. В нее входят следующие пункты:
- Прямая паховая грыжа. Выходит из брюшной полости через внутреннюю ямку пахового канала. Грыжевой мешок представлен поперечной фасцией, которая препятствует опусканию содержимого в мошонку. Дефект обычно локализуется в верхней части мошонки и представляет собой округлое образование, нередко двухстороннее. Прямая паховая грыжа обычно выявляется у пожилых людей.
- Косая паховая грыжа. Ее ворота расположены в боковой ямке пахового канала, при этом сама грыжа располагается не прямо, а косо. Содержимое в большинстве случаев попадает в мошонку. При этом зачастую косая паховая грыжа сопровождается водянкой яичка или семенного канатика.
- Паховые комбинированные грыжи. Состоят из двух или трех отдельных грыжевых мешков, которые не сообщаются между собой и представлены косой или прямой грыжей в различных сочетаниях. Обычно в таких случаях отмечаются сопутствующие изменения подвздошной и паховой зон.
Кроме того, грыжи делятся на первичные, рецидивные и послеоперационные, вправляемые и невправляемые, осложненные и неосложненные.
Причины появления
Паховая грыжа – заболевание, связанное с выпадением или выпячиванием органов брюшной полости в области паха. При этом образуется грыжевой мешок, который чаще всего содержит петли кишечника или часть большого сальника. Выделяют две основные причины образования этого дефекта: врожденные изменения в строении пахового канала и повышение внутрибрюшного давления.

Врожденные дефекты проявляются еще в детском возрасте, начиная с первого года жизни. У мальчиков они развиваются в результате незаращения оболочек яичка или расширения пахового канала. У взрослых мужчин грыжи возникают вследствие тяжелых физических нагрузок. У пожилых людей болезнь связана со снижением тонуса мышечной ткани и увеличением ее растяжимости.
Общие факторы риска развития патологии вне зависимости от возраста и пола:
- Ожирение.
- Хронический сильный кашель.
- Травмы области паха.
- Патология желудочно-кишечного тракта, связанная с повышением внутрибрюшного давления (чаще, это увеличение размеров органов и опухоли).
- Аденома простаты.
- Хронические запоры.
- Пассивный образ жизни.
- Тяжелые физические нагрузки (особенно касается спортсменов, занимающихся тяжелой атлетикой, например, подниманием штанги).
- Занятия на духовых инструментах в сочетании с другими факторами риска.
- У женщин – многоплодная беременность.
Как проводят диагностику паховой грыжи
Постановка диагноза не представляет трудностей. Обычно опроса и осмотра достаточно для выявления грыжи. В некоторых случаях назначают УЗИ брюшной полости, органов таза, мошонки и ирригоскопию (рентген диагностика толстой кишки, в которую вводят контрастное вещество), но они нужны не для обнаружения грыжи, а для определения органов, которые находятся в грыжевом мешке.

При сборе анамнеза (опросе пациента) уточняют следующие моменты:
- Когда первый раз была замечена грыжа.
- Присутствует ли боль, и куда она отдает.
- Увеличивается ли в размерах выпячивание при нагрузках, кашле, чихании.
- Нарушено ли мочеиспускание и стул.
- Исчезает ли грыжа в положении лежа, то есть вправляется ли она самостоятельно.
Ответы на эти вопросы помогают понять, какой орган является грыжевым содержимым и определить особенности течения заболевания. Если выпадают петли кишечника, то пациент будет жаловаться на вздутие, запоры и боли в животе. При маленьких грыжах, как правило, человека ничего не беспокоит, кроме самого выпячивания. При больших объемах, движение и кашель вызывают сильную боль.
При осмотре хирург изучает грыжу в положении пациента лежа и стоя. В первую очередь, в положении лежа, исследуют пальцем паховое кольцо (оценивают его диаметр и степень расширения). В положении стоя, оценивают размер выпячивая и возможность ее вправления в брюшную полость. Также врач может попросить пациента покашлять, так как при чихании, кашле и другой нагрузке грыжа увеличивается и можно прощупать органы, которые в ней находятся.
Лечение
Наличие паховой грыжи, в независимости от ее вида (косая или прямая) является показанием к хирургическому лечению. Избавиться от нее консервативным путем невозможно. Консервативное лечение – ношение бандажа, может быть назначено лишь временно, если у пациента имеются противопоказания к удалению паховой грыжи. После ее устранения, лечение проводят в плановом порядке. Ущемленная паховая грыжа требует незамедлительной операции, так как она грозит тяжелыми последствиями, а промедление ухудшает прогноз заболевания.
Прямая и косая паховые грыжи связаны с изменениями в задней стенке пахового канала, поэтому целью операции является ее укрепление. Лечение проводят под местной или общей анестезией (при грыжах больших размеров). Операцию, в зависимости от показаний и размеров образования, могут проводить открытым путем (разрез в области пахового канала) или эндоскопическим путем (с помощью проколов).
Методы оперативного вмешательства при грыжах делят на 3 вида:
- Ненатяжная герниопластика.
- Натяжная герниопластика.
- Комбинированный способ.
Последовательность действий при любом виде герниопластики практически не отличается. Выполняется анестезия, затем хирург делает разрез в области пахового канала, послойно рассекает ткани, осматривает стенки на наличие спаек, защемлений.
Если в состав грыжи входят петли кишки, то обязательно определяют их жизнеспособность. Если ткани подверглись защемлению и некрозу, то выполняют резекцию пораженной части кишки с иссечением нежизнеспособных участков. Это позволяет избежать послеоперационных осложнений и повторного хирургического вмешательства. Если изменений не обнаружено, петли вправляют в полость брюшины. Ворота грыжевого выпячивания укрепляют тканями или сеткой.

Ненатяжная герниопластика связана с установкой синтетического эндопротеза, имеющего вид сетки. Его пришивают к тканям в области выхода грыжи. Таким образом, слабый участок, из-за которого сформировалась паховая грыжа, укрепляется. Собственные ткани пахового канала в этом случае не подвергаются растяжению.
Ненатяжная методика имеет важное преимущество – использование сетки является своеобразной профилактикой рецидивов. Этот способ применяют как при эндоскопической операции, так и при открытом доступе. Ненатяжная герниопластика подходит для устранения больших грыж и грыж, склонных к повторному образованию. При развитии гигантских грыж, сетку устанавливают при лапаротомии (большой разрез на брюшной полости).
При натяжной герниопластике применяют много способов закрепления пахового канала, но смысл их один – после удаления грыжевого выпячивания, канал укрепляют с помощью собственных тканей, никаких эндопротезов не применяют. При комбинированной операции канал укрепляют натяжением тканей и сеткой.
Удалить грыжу можно и лапароскопическим путем, с помощью небольших проколов в области паха. Плюсы операции:
- Минимальный риск развития послеоперационных осложнений.
- Быстрая реабилитация.
- Небольшие рубцы после операции.
- Минимальная болезненность после лечения.
Кроме плюсов, есть и минусы: не все хирурги владеют лапароскопией, есть риск рецидивов, длится дольше, чем открытая операция.
Реабилитационный период
Длительность восстановительного периода после лечения грыжи составляет от 3 до 10 дней, что зависит от объема операции и способа ее проведения. При местной анестезии и удалении грыжи небольших размеров, человек через пару часов после операции может идти домой. После общей анестезии пациента могут отпустить через 2 суток, при лапаротомии длительность стационарного лечения может составлять до 10 дней.
Всем пациентам, вне зависимости от вида операции, назначают щадящую диету с исключением жирных, соленых, острых, жареных блюд и обезболивающие препараты по необходимости. Физические нагрузки необходимо исключить минимум на 1 месяц. Швы после операции снимают на 6 – 8 сутки. В послеоперационный период рекомендуют носить бандаж для снятия нагрузки. Полное восстановление работоспособности может занять до 5 месяцев.
Паховая грыжа – не из тех заболеваний, лечение которых можно откладывать в долгий ящик. Ее прогрессирование, увеличение в размерах, при отсутствии лечения, в конечном итоге приведет к ее ущемлению, и обойтись маленьким разрезом в паховой области уже вряд ли удастся. К тому же это осложнение чревато нарушениями функций кишечника и гангреной петель, выпавших в грыжевой мешок. В этом случае омертвевшие участки придется удалять.
Запись на консультацию круглосуточно
www.euroonco.ru
Клиника и диагностика паховых грыж
1ПАХОВЫЕ ГРЫЖИвстречаются гораздо чаще, чем все другие грыжи живота. Если больные с вентральными грыжами составляют 8-18 % от общего числа больных хирургических стационаров, то 75-80 % из них больные с паховыми грыжами.
Паховые грыжи наблюдаются преимущественно у мужчин. Это связано с тем, что паховый канал у женщин гораздо чаще имеет щелевидную форму, лучше укреплён мышцами и сухожильными слоями, несколько длиннее и уже, чем у мужчин. Соотношение мужчин и женщин при паховых грыжах примерно 6:1.
Основными анатомически обусловленными разновидностями паховых грыж являются косые (hernia inguinalis externa s. obtigua) ипрямые (hernia inguinalis interna s. directa) грыжи.
Однако, наряду с этими классическими видами, практически важно знание их вариантов, хотя они встречаются редко. Этокосые грыжи с прямым каналом, предбрюшинные, внутристеночные, осумкованные, околопаховые, надпузырные и комбинированныепаховые грыжи.
В последние годы в отечественной и зарубежной литературе настойчиво выделяют так называемые трудные или сложные формы паховых грыж. К нимотносятся прежде всего грыжи больших и очень больших размеров, невправимые, скользящие, рецидивные и многократно рецидивирующие.
Косые паховыегрыжи в зависимости от происхождения грыжевого мешка бывают врождёнными и приобретёнными. Для более глубокого понимания принципиального различия между этими двумя формами косых паховых грыж уместно вспомнить особенности эмбрионального развития паховой области, которые находятся в тесной связи с процессом опущения яичка.
При косых паховых грыжах грыжевой мешок совершает путь от глубокого пахового кольца, через паховый канал под кожу у корня мошонки и может при благоприятных для развития грыжи условиях опуститься в мошонку, образуя пахово-мошоночную грыжу. Косая паховая грыжа, повторяя ход пахового канала, направлена сверху вниз, сзади инаперёд, снаружи внутрь. В своём развитии она проходит ряд последовательных стадий: 1) начинающуюся косую грыжу, когда дна грыжевого выпячивания врач достигает пальцем, введённым в наружное отверстие пахового канала, лишь при натуживании больного или кашле; 2) канальную грыжу, при которой дно грыжевого мешка доходит до наружного отверстия пахового канала; 3) косую паховую грыжу семенного канатика, при которой грыжа выходит из пахового канала и пальпируется в виде опухолевидного образования паховой области; 4) косую пахово-мошоночную грыжу, когда грыжевое выпячивание, следуя по ходу семенного канатика, опускается в мошонку.
Врождённая паховая грыжа, при которой грыжевым мешком является влагалищный отросток брюшины (processus vaginalis peritonei), нередко сочетается с водянкой яичка и семенного канатика. В этом случае возможны следующие варианты: 1) влагалищный отросток частично облитерирован; при этом отшнуровывается его часть, непосредственно прилежащая к яичку, становясь полостью водянки; верхний отдел влагалищного отростка брюшины становится грыжевым мешком; 2) влагалищный отросток брюшины, оставаясь незаращённым у глубокого (внутреннего) отверстия пахового канала, облитерируется на отдельных участках. Это приводит к сочетанию врождённой грыжи с кистами семенного канатика.
По данным Н.И. Кукуджанова врождённые грыжи наблюдаются у 1-2 % мужчин, а различные аномалии, связанные с облитерацией влагалищного отростка брюшины, наблюдаются, в среднем, у 10 % мужчин.
Косые паховые грыжи с прямым каналом встречаются, в основном, у пожилых больных на фоне резкой атрофии и расслабления мышечных, фасциальных и апоневротических образований паховой области. В результате этого глубокие отверстия пахового канала приближаются кповерхностному. Сам канал расширяется, укорачивается, теряет косое направление, всё более и более превращаясь в прямое широкое отверстие, ведущее в брюшную полость. Такие грыжи достигают больших и очень больших размеров. Вся задняя стенка пахового канала разрушена. Размеры пахового промежутка достигают 7-7,5 см в длину и 3-5 см в высоту.
Внутристеночные паховые грыжи также являются косыми. Встречаются очень редко, в 0,1-0,3 % от общего числа паховых грыж. Основным отличием является то, что грыжевой мешок выступает из-под оболочки семенного канатика, проникая между слоями передней брюшной стенки. Наиболее часто он располагается над апоневрозом наружной косой мышцы живота.
Осумкованная паховая грыжа отличается тем, что имеет два грыжевых мешка, заключённых один в другом. С брюшной полостью сообщается только внутренний мешок. Из наружного мешка, не вскрыввнутренний, проникнуть в брюшную полость невозможно.
Околопаховая грыжа – когда грыжевой мешок выходит из пахового канала не через наружное его отверстие, а через щель в апоневрозе наружной косой мышцы живота.
Прямая паховаягрыжа – которая выпячивает брюшину в области fovea inguinalis medialis и проникает в паховый канал вне семенного канатика, через паховый промежуток. Эта грыжа всегда приобретённая.
Комбинированные паховые грыжи – относятся к сложным паховым грыжам и характеризуются тем, что у больного на одной стороне имеются два или три отдельных грыжевых мешка, не сообщающихся между собой и с самостоятельными грыжевыми отверстиями, ведущими в брюшную полость. Практическая значимость этих грыж в том, что одна из них может быть во время операции просмотрена.
Скользящие паховые грыжи – грыжи, при которых в образовании грыжевого мешка кроме париетальной брюшины принимает участие и висцеральная брюшина, покрывающая на небольшом протяжении соскальзывающий орган. Наибольшее практическое значение имеют скользящие паховые грыжи мочевого пузыря, слепой кишки и женских половых органов (яичников, труб, матки). То обстоятельство, что одна из стенок грыжевого мешка скользящей грыжи образована прилежащим органом, расположенным забрюшинно, является причиной частых осложнений как во время операции, особенно, если её производит малоопытный хирург, так и в послеоперационном периоде.
Рецидивные паховые грыжи. Следует различать рецидивную паховую грыжу, возникшую через какой-либо промежуток времени после грыжесечения, и многократно рецидивирующую, когда она вновь появлялась после 2-3 и большего количества операций. Это наиболее сложные формы паховых грыж, лечение которых требует высокого мастерства хирурга.
Основное количество рецидивов паховых грыж проявляется в течение первых 3-х лет после операции. Чаще рецидивируют прямые, скользящие и большие паховые грыжи.Наклонность к повторным рецидивам у оперированных очень велика, составила в среднем 35-40 %. Основной причиной рецидива грыжи является неправильный выбор хирургом метода операции, несоответствующего патогенезу грыжи и технические погрешности самой операции. Выдающийся русский хирург С.П. Фёдоров по этому поводу писал: “у нас считается, что грыжа есть операция лёгкая… на самом деле эта операция вовсе не простая с точки зрения правильного и хорошего исполнения.”
Клиническая картина при неосложнённых паховых грыжах довольно типичная. Жалобы больного на наличие опухолевидного выпячивания в паховой области и боли различной интенсивности, особенно при физическом напряжении, в большинстве случаев сразу позволяют предположить наличие грыжи. Диагностические трудности возникают в тех случаях, когда грыжевое выпячивание невелико, например, при начинающихся или канальных грыжах, а также, когда оно атипично расположено, например, при межстеночных грыжах. В этих случаях диагноз ставят на основании изучения анамнеза, осмотра и пальпации паховой области. Паховые грыжи малых размеров могут не причинять каких-либо неудобств и болезненных ощущений. В то же время, при длительном существовании грыжи, больших её размерах, при скользящих и рецидивирующих формах боли являются постоянным симптомом и основной жалобой больных. Боли локализуются в нижних отделах живота, в паху, иррадиируют в поясницу и крестец. Чем больше грыжевое выпячивание, тем более значительные неудобства оно причиняет при ходьбе и физической работе, резко ограничивая трудоспособность. Часто больные с паховой грыжей жалуются на хронические запоры. При скользящей грыже мочевого пузыря к обычным симптомам присоединяются учащённое мочеиспускание, рези в мочеиспускательном канале, боли над лоном, исчезающие после вправления грыжи. У пожилых больных нередко наблюдается задержка мочи. Соскальзывание в грыжевые ворота слепой кишки сопровождается болями и вздутием живота, запорами.
Яркая клиническая картина наблюдается при воспалении червеобразного отростка в грыже. При этом наряду с усилением болей появляется тошнота, рвота, задержка стула и газов, повышается температура тела,учащается пульс и определяются симптомы раздражения брюшины в нижних отделах живота. Следует подчеркнуть, что хроническое воспаление червеобразного отростка в грыже привносит особенности в клиническую картину: чаще возникают боли внизу живота, запоры, тошнота, ухудшается аппетит. У женщин, при вовлечении в грыжевые ворота внутренних половых органов, также наблюдаются боли в животе, иногда иррадиирующие в поясницу.
При осмотре хирург должен обращать внимание на форму и величину грыжевого выпячивания в разных положениях больного – вертикальном и горизонтальном. Прикосой паховой грыже выпячивание имеет продолговатую форму, расположено по ходу пахового канала, часто опускается в мошонку. Припрямой грыже оно округлое или овальное, находится у медиальной части паховой связки, рядом с наружным краем лона. В тех случаях, когда грыжевое выпячивание расположено выше проекции наружного отверстия пахового канала, следует заподозрить наличие околопаховой или межстеночной грыжи. Если имеются два выпячивания, возможнакомбинированная грыжа. При больших паховых грыжах у мужчин половина мошонки со стороны грыжи резко увеличена, кожа её растянута, половой член уклоняется в противоположную сторону, а при гигантских грыжах он скрывается в складках кожи.
Нередко, в момент осмотра грыжевое выпячивание не контурируется: оно вправлено в брюшную полость или скрывается у тучных больных в толще жира. В связи с этим более информативным диагностическим тестом является обследование паховой области, при которой производят пальпацию грыжевого выпячивания, определение его размеров, степени вправимости, размеров внутреннего отверстия пахового канала, формы и величины яичек. Фиксируют наличие или отсутствие варикозного расширения вен семенного канатика. Проводят дифференциальную диагностику прямой, косой и бедренной грыж.
В норме наружное отверстие пропускает кончик пальца. При грыже, в зависимости от её величины, диаметр отверстия увеличивается до 2-3 см и более, пропуская 2-3 пальца, а иногда, при гигантских грыжах, всю кисть. Не извлекая палец, хирург предлагает больному натужиться или покашлять. При этом он ощущает толчкообразное давление на верхушку пальца – симптом кашлевого толчка. Определение этого симптома особенно важно в диагностике начальной или канальной грыж.
При резком расширении пахового канала палец легко продвигается по ходу грыжи. Если грыжа косая, то расширенный ход повторяет направление семенного канатика, а если прямая, то палец направляется прямо, проникая в паховый промежуток. Иногда удаётся определить пульсацию a. epigastrica interna. При прямой грыже пульсация этой артерии ощущается снаружи от пальца, а при косой – кнутри. Таким образом, полученные при осмотре больного сведения в совокупности с изложенными ранее анатомическими данными позволяют до операции довольно точно дифференцировать косую паховую грыжуот прямой.
Диагностикапаховой грыжи у женщин отличается тем, что введение пальца в наружное отверстие пахового канала практически невозможно. Приходится ограничиваться осмотром и пальпацией грыжевого выпячивания, которое при прямой грыже располагается над паховой связкой, а при косой опускается в наружную половую губу.
Диагностикаскользящих паховых грыж до операции очень важна, так как определяет действия хирурга во время вмешательства, исключая случайное ранение органов. Наличие скользящей грыжи следует предполагать: 1) при длительно существующих грыжах больших размеров с широкими грыжевыми воротами; 2) при многократно рецидивирующих грыжах, когда нередко происходит разрушение задней стенки пахового канала; 3) при наличии жалоб больного, характерных для соскальзывания того или иного органа; 4)при частичной или полной невправимости грыжи;5) когда при пальпации грыжевого мешка (после вправления содержимого) определяется тестоватость консистенции; иногда грыжевое выпячивание состоит как бы из двух частей, одна из которых более утолщена; 6) когда наблюдается мочеиспускание в два приёма (при скользящих грыжах мочевого пузыря вначале больной опорожняет мочевой пузырь, а затем, после вправления грыжи, у него появляется позыв на мочеиспускание).
При подозрении на наличие скользящей грыжи целесообразно применять дополнительные методы исследования: ирригоскопию, цистографию, цистоскопию, бимануальное гинекологическое исследование. Если возникла мысль о вовлечении в процесс мочеточника или почки, необходимо произвести инфузионную урографию. При наличии опухолевидного образования в паховой областиследует прежде всего исключить лимфаденит и натёчные абсцессы. В отличие от паховой грыжи воспалительная опухоль не изменяется в размерах, невправима. Паховый канал не расширен. Нередко выражено покраснение кожных покровов, повышена температура тела, пальпация опухоли безболезненна. Натёчные абсцессы наблюдаются при туберкулёзе позвоночника. Для этого заболевания характерны нарушения функции позвоночника и специфические рентгенологические изменения тел позвонков. Невправимость опухоли и отсутствие расширения наружного отверстия пахового канала, а также наличие флюктуации позволяют исключить грыжу.
Иногда, у тучных женщин с отвислым животом, возникают затруднения при дифференциации паховой или бедренной грыжи. В этом случае важно, ориентируясь на костные выступы, осматривая больную в горизонтальном положении, точно определить проекцию паховой связки.Если грыжевое выпячивание выше этой проекции, то грыжа паховая, если ниже – бедренная.
Отличие косой пахово-мошоночной грыжи от водянки яичка заключается в том, что водяночная опухоль имеет округлую или овальную форму, чёткие границы,плотно-эластическуюконсистенцию. При перкуссии, в случае наличия водянки, определяется тупой звук, тогда как при грыже – чаще тимпанит. При водянке положителен симптом просвечивания. Больного помещают против источника света – электрической лампы и выявляют просвечивание через стетоскоп (диафаноскопия), приставленный к мошонке. Водяночная жидкость прозрачная и пропускает свет, тогда как кишечные петли исальник световые лучи не пропускают. Однако, нужно помнить о возможном сочетании водянки яичка или семенного канатика и грыжи.Отличить приобретённую косую грыжу от врождённой до операции можно только предположительно, но это не имеет большого практического значения.
studfile.net
Паховые грыжи у мужчин – диагностика, проявление, лечение
Паховые грыжи являются самым частым видом данного заболевания. На их долю приходится около 80%. Чаще всего подобная патология выявляется у лиц мужского пола ввиду особенностей анатомии пахового канала. В частности, у мужчин он более короткий и широкий, плохо укреплен мышцами. Кроме того, лица мужского пола чаще занимаются тяжелой работой, связанной с перемещением и поднятием тяжестей, что является одним из факторов риска развития грыжи.
Среди других причин развития заболевания, которые могут отмечаться у представителей обоих полов, можно отметить повышенное внутрибрюшное давление, системные заболевания, ожирение, запоры, возрастные изменения. Кроме того, паховая грыжа может быть врожденной или развиваться после проведения операций на органах брюшной полости.
Как проявляется паховая грыжа
 Обычно начальным признаком грыжи является появление объемного образования в области паха. Оно может иметь разный размер, вправляться или не вправляться обратно. Увеличение грыжи отмечается при кашле, чихании, физической работе. Среди других проявлений могут отмечаться:
Обычно начальным признаком грыжи является появление объемного образования в области паха. Оно может иметь разный размер, вправляться или не вправляться обратно. Увеличение грыжи отмечается при кашле, чихании, физической работе. Среди других проявлений могут отмечаться:
- Болезненные ощущения различной степени выраженности.
- Дискомфорт при движении.
- Запор и избыточное накопление газов в кишечнике (если в грыжевой мешок попадает слепая кишка).
- Расстройство мочеиспускания (если развивается скользящая грыжа мочевого пузыря).
Если грыжа ущемляется, то клинические проявления становятся острыми. Пациента беспокоит сильная боль, возможно развитие таких серьезных осложнений, как некроз участка кишечника, ишемический орхит, кишечная непроходимость и др.
Диагностика паховой грыжи
Диагностика грыжи начинается с осмотра и консультации хирурга. Уже на этом этапе можно достоверно подтвердить диагноз и спланировать дальнейшее лечение. Получить дополнительную информацию помогают такие методы исследования, как:
- УЗИ органов брюшной полости.
- Рентгенологическая диагностика.
- Лабораторные анализы.
После получения всех необходимых данных переходят к лечению паховой грыжи.
Методы лечения
Эффективное лечение паховой грыжи возможно только хирургическими методами. Временный эффект может дать мануальное вправление грыжевого мешка, однако для окончательного решения проблемы требуется пластика грыжевых ворот. В большинстве случаев применятся лапароскопическая операция, однако при развитии осложнений может потребоваться открытое полостное вмешательство. В ходе пластики грыжи может применяться специальная сетка, которая придает дополнительную прочность тканям и препятствует рецидиву заболевания. Она изготавливается из прочного и мягкого материала, который не вызывает аллергических реакций и никак не ощущается под кожей.
hospital-vitalis.ru
Паховая грыжа симптомы и диагностика, признаки паховой грыжи

 Диагностика паховой грыжи проходит довольно быстро, и определить наличие грыжи (hernia на латыни), как правило, не составляет большого труда. Важно обратиться к доктору вовремя, когда заболевание находится в спокойной стадии. Тогда можно более точно диагностировать паховую грыжу.
Диагностика паховой грыжи проходит довольно быстро, и определить наличие грыжи (hernia на латыни), как правило, не составляет большого труда. Важно обратиться к доктору вовремя, когда заболевание находится в спокойной стадии. Тогда можно более точно диагностировать паховую грыжу.Осматривает выпячивание хирург. От его заключения зависит дальнейшее решение по поводу лечения или оперирование грыжи.
Признаки паховой грыжи могут появляться мгновенно или постепенно. Например, грыжа может возникнуть в результате резкого поднятия тяжести. Ее будет видно невооруженным взглядом. А иногда, грыжа находится в плавающем состоянии, когда она выпячивается лишь при определенных условиях.
Определить наличие грыжи можно несколькими способами. Все эти методы достаточно хороши и являются вспомогательными средствами друг друга.
Важно!
При диагностики важно определить паховое выпячивание. Иногда бывает, что симптомы совпадают с другими заболеваниями. Чаще всего с выпячиванием паховой области путают такие недуги, как гидроцеле, варикоцеле, лимфаденит, бедренная грыжа.
Гидроцеле – это водянка оболочки яичек. При ее проявлении происходит увеличение мошонки. Поэтому вначале гидроцеле можно спутать с образованием паховой грыжи.
При варикоцеле происходит варикозное расширение семенного канала. Это вызывает боли в паховой зоне и увеличение размеров мошонки. Похожие симптомы вызывает лимфаденит – воспаление лимфатических узлов. При бедренной hernia выпячивание происходит немного ниже семенного канала.
На первых этапах все эти заболевания напоминают паховую грыжу. Поэтому для правильного лечения, необходимо пройти полное обследование, чтобы поставить диагноз и назначить оптимальное лечение.
Способы диагностики hernia:
- пройти обследование у доктора;
- сделать УЗИ;
- ирригоскопия;
- герниография.
Обследование у хирурга

 Как правило, для составления более точного диагноза хирург осматривает пациента в несколько этапов. Очень часто хирург после осмотра еще назначает УЗИ, чтобы подтвердить поставленный диагноз.
Как правило, для составления более точного диагноза хирург осматривает пациента в несколько этапов. Очень часто хирург после осмотра еще назначает УЗИ, чтобы подтвердить поставленный диагноз.Для начала доктор проводит внешний осмотр паховой зоны. Также больному нужно будет ответить на некоторые вопросы. Например, врач может поинтересоваться наличием болей в паху, как давно образовалось выпячивание, связана ли работа пациента с большими физическими нагрузками и так далее.
Паховая грыжа может и не вызывать особых неудобств у человека. Иногда может быть тупая ноющая боль внизу живота около выпячивания. Боли могут усиливаться после совершения физических нагрузок или поднятия тяжести. Хватает даже небольшого перенапряжения, чтобы грыжа дала о себе знать.
Появление резких болей и эффект невправляемости выпячивания служит первым сигналом начального ущемления. При этом диагнозе врач может отправить на операцию.
Пациента осматривают в положении стоя. Врач оценивает размер выпячивания, его месторасположение. Следует определить – грыжа косая, прямая или комбинированная.
Если грыжа опустилась в мошонку – это вероятность косого выпячивания. Прямая чаще всего не имеет четко определенных границ и располагается над семенным каналом. Относительного лобкового бугорка, паховая грыжа будет находиться над лобковой костью или поблизости нее. Если же выпячивание находится ниже лобка и больше наружу – это бедренная hernia.
После осмотра внешне и опроса больного, происходит процесс пальпации пахового вываливания. Для этого пациент занимает положение лежа. Хирург пробует вправить образование, после чего немного надавливает на паховое кольцо. Находится оно немного выше середины паховой связки. Пациента просят покашлять.
При этой манипуляции прямая грыжа проявится медиально к месту надавливания. Если бугорок не образовался, доктор прекращает надавливание. При этом, если во время повторного кашля больного выпячивание проявилось, значит это косая hernia.
Фактически диагноз прямого или косого образования не влияет на способ проведения операции. В ходе хирургического вмешательства в организм человека, врачи внимательно изучают место проявления грыжи в любом случае.
Если врач не может определить скользящую грыжу, которая не проявляется при классических методах осмотра, он прибегает к услугам специальных дополнительных технологий. Например, назначается УЗИ.
УЗИ мошонки и паховых каналов

 Ультразвуковое исследование (УЗИ) мошонки и паховых каналов является одним из методов обследование пахового дефекта. К нему опытный врач может и не прибегать, поскольку диагностировать выпячивание можно и без помощи аппарата.
Ультразвуковое исследование (УЗИ) мошонки и паховых каналов является одним из методов обследование пахового дефекта. К нему опытный врач может и не прибегать, поскольку диагностировать выпячивание можно и без помощи аппарата.Как правило, УЗИ назначается в тех случаях, когда врач имеет некоторые сомнения, или в особом случае пациента. Например, если у человека образование маленькое по размеру и тяжело поставить диагноз при осмотре и пальпации.
Нецелесообразно использовать метод до того, как грыжа проявится, поскольку УЗИ ничего не покажет. Ультразвуковое исследование (УЗИ) будет актуальным, когда в грыжевый мешок уже попали отдельные части организма человека, поскольку только при заполненном мешке можно будет что-то увидеть. В противном случае УЗИ просто ничего не покажет.
Как знать, есть ли части брюшины и кишечника в грыжевом мешке? Определить это довольно просто. Если hernia выпячивается, значит, в мешке есть содержимое. Если выпячивания не видно – мешок пуст.
Чтобы определить содержимое вываливания проводят УЗИ не только паховых каналов и мошонки. Делают также исследование брюшной полости. У женщин целесообразно провести исследование малого таза.
Ирригоскопия

 Ирригоскопия – это метод определения пахового нароста. Врачи прибегают к такому способу диагностики, как правило, при подозрении на скользящую грыжу, которая имеет плохо проявляющуюся симптоматику. Такую грыжу тяжело установить, поэтому прибегают к рентгенологическому исследованию.
Ирригоскопия – это метод определения пахового нароста. Врачи прибегают к такому способу диагностики, как правило, при подозрении на скользящую грыжу, которая имеет плохо проявляющуюся симптоматику. Такую грыжу тяжело установить, поэтому прибегают к рентгенологическому исследованию.При ирригоскопии происходит обследование толстой кишки, во время которого делают рентгеновские снимки.
Это довольно неприятная процедура. До начала процедуры следует хорошо очистить кишечник, чтобы можно было более точно поставить диагноз.
За несколько дней до проведения исследования человек садится на специальную диету, исключающую любые овощи и фрукты. В основу рациона ложатся мясные продукты в небольшом количестве.
Вечером перед исследованием нельзя ужинать, а утром перед процедурой – завтракать. Разрешается лишь негазированная вода.
Во время ирригоскопии толстая кишка заполняется специальным веществом и в нее вводится рентгеноконтрастный препарат. Этот способ позволяет изучить кишечник и установить наличие дефектов и разного рода заболеваний.
При скользящей грыже еще могут применять цистографию, цистоскопию и УЗИ мочевого пузыря.
Герниография
Еще одним довольно распространенным способом диагностики грыж является герниография. Этот метод предполагает введение в брюшную полость специальное вещество. Происходит это при помощи тонкой иглы.
После этого человека просят лечь на живот, сильно натужиться и покашлять. При этом врачи делают рентгеновские снимки, на которых получается четкая визуализация грыжевого мешка.
В основном, этот метод применяют при наличии сомнений касательно наличия грыжи с противоположной стороны.
upraznenia.ru
Грыжа пупочная у взрослых диагностика – симптомы и лечение операцией по удалению у новорожденных, как выглядит патология и ее диагностика в домашних условиях
Диагностика пупочной грыжи: симптомы, обследование
Эффективное лечение пупочной грыжи возможно только после проведения комплексной диагностики этого заболевания. Выпячивание органов брюшины долгое время может проявляться бессимптомно, но при появлении первых признаков необходимо обратиться к терапевту или хирургу с подробным описанием ощущений. Дабы понять, как выглядит пупочная грыжа, необходимо разобрать механизм ее образования. Выпячивание пупка можно увидеть визуально, часть кишечника выходит за свои пределы и может ущемляться, для чего характерно болезненность при надавливании. Сопутствующими проявлениями пупочного выпячивания можно выделить кишечную непроходимость, специфические щелчки при попытке вдавливания пупка.

Выпячивание в области пупка обычно вызвано развитием пупочной грыжи, требующим лечения
Появление выпячивания пупка уже является основным поводом обратиться на обследование. На осмотре врача необходимо ответить на все вопросы хирурга, подробно описывая все симптомы с момента появления патологии, дабы в дальнейшем провести лапароскопию.
Диагностика грыжи: что нужно знать о заболевании?
Распознать пупочную грыжу необходимо своевременно для профилактики защемления части кишечника, развития кишечной непроходимости. Важно также провести дифференциальную диагностику, так как под этим заболеванием может скрываться развитие злокачественного образования.
Основными диагностическими признаками при визуальном обследовании выделяют:
- незначительное или существенное выпячивание пупка наружу;
- при надавливании на пупок врач слышит щелчки;
- пальпация провоцирует болезненность и дискомфорт;
- большое выпячивание может не становиться на свое место, что уже говорит об осложнении.
Помимо осмотра пупка, врач проводит обследование близлежащих структур, ощупывает лимфатические узлы, прослушивает сердце и дыхание. Осмотр пациента проводится в разных положениях: сидя, лежа, стоя. Хирург в процессе осмотра может попросить пациента покашлять, глубоко вдохнуть, чтобы услышать характерные звуки в районе брюшной полости.

Врач, пальпируя живот пациента, выявляет наличие пупочной грыжи
Типичные вопроса хирурга на обследовании касаются времени появления выпячивания, странных ощущений в районе пупка, кишечника. Врач узнает о наличии диспепсических явлений: рвоты, диареи, метеоризма, отрыжки или ощущения тяжести в брюшной полости. Правильная диагностика пупочной грыжи возможна после сбора анамнеза заболевания и жизни больного, после чего назначаются инструментальные методы: эндоскопия, ультразвуковое исследование, рентгенография, а также лабораторные методы для подтверждения диагноза.

Пупочная грыжа имеет менее шокирующий вид, чем другие типы грыж живота, но тоже опасна и требует лечения
Клинические проявления и дифференциальная диагностика
Симптоматический комплекс пупочного выпячивания схож с иными вариантами заболевания, потому проведение дифференциальной диагностики обязательно с грыжей белой линии брюшной полости, паховой и бедренной, опухолью желудка и кишечника, эндометриозом. Важно на этапе диагностики исключить хронические заболевания органов пищеварения, язвы желудка и двенадцатиперстной кишки, инфекционные и злокачественные заболевания.

При диагностике пупочной грыжи необходимо тщательное всестороннее обследование пациента на предмет других заболеваний внутренних органов
Какие симптомы учитывает хирург в диагностике грыжи живота?
- Первые проявления начались после поднятия тяжести или тяжелой физической работы.
- В районе выпячивания появляется болезненность и ощущение инородного тела.
- Прогрессирование патологического процесса приводит к диспепсическим явлениям.
- Первые дни заболевания больной может самостоятельно вправить выпячивание.
Бессимптомное течение этой патологии опасно, так как больной часто не придает значения небольшому дефекту пупка, и не обращается к специалисту. Это приводит к распространению грыжи, усилению выпячивания, и уже тогда начинают проявляться все клинические симптомы.
Инструментальные методы диагностики
Больным с грыжей, которым показана операция лапароскопия, необходимо пройти ряд инструментальных диагностических мероприятий, чтобы убедиться в точной локализации и стадии патологического процесса. До того как определить пупочную грыжу необходима подготовка, о которой рассказывает врач.
- Ультразвуковое исследование показывает размер грыжевого образования, структуру, локализированную в грыжевом мешке, а также количество и наличие спаек. Проводиться УЗИ брюшной полости стандартным методом, больной ложиться на кушетку, в области брюшной полости растирается гель, и врач проводит исследование специальным ультразвуковым датчиком. Такая методика проводится перед лапароскопией и в случае осложнений.
- Герниография проводится для тщательного изучения мешка грыжи. В брюшную полость пациента вводится контрастное вещество, после чего патологическая область четко визуализируется. Перед лапароскопией и в случае сомнений этот метод позволяет подтвердить наличие пупковой грыжи.
- КТ (компьютерная томография) – метод инструментальной диагностики при выпячивании органов брюшной полости. Диагностика показана для исключения злокачественного разрастания тканей, для дифференциальной оценки заболевания. Врач получает изображение послойной структуры органов.

Среди прочих исследований, пациенту назначается компьютерная томография области живота для исключения онкологических заболеваний
- Рентгенографическая диагностика также позволяет исключить малигнизацию тканей брюшной полости, распознать сопутствующие заболевания желудочно-кишечного тракта.
- Эндоскопическая диагностика методом гастродуоденоскопии проводится перед лапароскопией, для выявления системных отклонений, заболеваний желудка и двенадцатиперстной кишки, влияющих на появлении грыжи в районе пупка.
Дополнительные диагностические мероприятия: рентгенография пассажа бария, оценка непроходимости кишечника, исследование содержимого мешка грыжи.
Предоперационная диагностика
Пупочная грыжа проявляется яркой симптоматикой в запущенной стадии, когда уже требуется провести лапароскопию. Перед удалением выпячивания также назначается диагностика, включающая следующие мероприятия:
- лабораторное исследование крови, биохимический анализ, коагулограмма;
- электрокардиограмма, рентгенография;
- анализ мочи и кала.
Резузьтаты анализов интерпретирует хирург, после чего делает заключение о возможности проведения лапароскопии или консервативного лечения грыжи брюшной полости.
progryzhu.ru
Пупочная грыжа без непроходимости или гангрены (K42.9)
1. Осложнения, не связанные с оперативным вмешательством:
– ущемление грыжи;
– мацерацияМацерация – размягчение и разрыхление тканей вследствие длительного воздействия на них жидкостии инфекция кожи в складках больших грыж.
2. Осложнения, связанные с оперативным вмешательством.
Пупочные грыжи у детей
Осложнения пластики грыжевых ворот встречаются редко, включают в себя серому* или гематому и инфекцию. Если большие дефекты ушиваются с натяжением или если не выявлена сопутствующая околопупочная грыжа, возможен рецидив.
Пупочные грыжи у взрослых
Осложнения встречаются в виде развития сером, гематом и инфекции. Для предотвращения развития больших сером оставляют дренажи. У пациентов, помимо местных проявлений, зачастую возникают осложнения со стороны дыхательной и сердечно-сосудистой систем, из-за чего может понадобиться продление госпитализации.
* Серома – это скопление серозной жидкости в хирургической ране в зоне “мертвого пространства”, оставшегося в тканях после ушивания. Серомы могут формироваться и после обычной герниопластикиГерниопластика (Hernioplastica; гернио- + пластика) – общее название методов закрытия грыжевых ворот при операции грыжесечения.
, но чаще они образуются после сетки, как реакция на травму и инородное тело.
Серома состоит из эритроцитов, лейкоцитов, макрофагов, тучных клеток, сыворотки крови из поврежденных венозных и лимфатических капилляров.
Обычно возникновение сером происходит на 3 или 4 день после оперативного вмешательства: в зоне операции появляется опухолевидное выпячивание без признаков воспаления, что вызывает опасения относительно раннего рецидива грыжи. Местно диагностируется флюктуацияФлюктуация – колебания в полости, наполненной жидкостью (например, гноем, транссудатом), вызываемые толчком пальцами одной руки и ощущаемые пальцами другой руки при двуручной пальпации
, УЗИ подтверждает скопление жидкости в зоне раневого канала.
Cкопление серозной жидкости – индивидуальный процесс, который может длиться до нескольких месяцев. Рекомендуемая тактика включает противоречивые подходы – от пассивного наблюдения до пункционного или инжекционно-вакуумного дренирования.
diseases.medelement.com
Пупочная грыжа. Полное описание: причины, симптомы, диагностика, лечение
 Одним из распространенных заболеваний типа грыжи является пупочная грыжа. Под этим недомоганием скрывается состояние, при развитии которого внутренние органы, зачастую сальник и кишечник, выходят через ослабленное отверстие, именуемое пупочным кольцом за рубежи брюшной стенки под кожные покровы.
Одним из распространенных заболеваний типа грыжи является пупочная грыжа. Под этим недомоганием скрывается состояние, при развитии которого внутренние органы, зачастую сальник и кишечник, выходят через ослабленное отверстие, именуемое пупочным кольцом за рубежи брюшной стенки под кожные покровы. Проявляется она аномальным выпячиванием, локализующимся в пупковой области, которое исчезает или убавляет свои размеры при принятии горизонтального положения.
Встречается грыжа у взрослых как среди мужчин так и у женщин. Однако чаще всего диагноз ставят рожавшим женщинам.
Независимо от проявления, истории болезни и возраста, лечением пупочной грыжи занимается исключительно хирург. Обращаться к специалисту следует при первых проявлениях болезни и возникновении дискомфорта.
Симптомы болезни
Если внимательно относиться к своему здоровью, систематически наблюдать за изменениями, происходящими с организмом, заметить визуальные симптомы и разрастание пупочной грыжи достаточно легко. Основные проявления болезни:
- К первоначальным признакам относят выпячивание или расширение пупка, которое не является болезненным, однако сопровождается покраснением кожи. Обращение к специалисту на данной стадии позволяет решить проблему. Хирург «убирает» опухоль, что позволяет прекратить дальнейшее развитие, без дальнейших негативных последствий.
- Тянущие боли при интенсивной нагрузке или поднятии тяжелого также характерны при недуге.
- Любые напряжения мышц брюшного пресса, кашель, спортивные нагрузки, даже дефекация, особенно при обстипации, вызывают неприятную боль тянущего характера.
- Желудочно-кишечный тракт перестает функционировать в нормальном режиме, если в грыжевой мешок попадает фрагмент кишечника. К проблемам с ЖКТ прибавляется тошнота и периодические запоры.
Что делать если вы заметили первые симптомы пупочной грыжи
При появлении начальных признаков пупочной грыжи следует записаться на прием к хирургу. Визит к специалисту не следует оттягивать, потому как прогрессирование грыжи чревато тяжелыми последствиями. Основной опасностью при отсутствии лечения, является ущемление внутренних органов брюшного отдела, что со временем приводит к нарушению кровотока и протеканию некротических процессов в тканях полости. Отсутствие действий приводит к перитониту, которая требует уже серьёзного оперативного вмешательства.
Не следует надеяться на сказочное выздоровление при помощи трав, примочек или «перестраховки». Категорически нельзя поднимать тяжелые предметы или подвергать организм повышенным нагрузкам. Ущемление возникает неожиданно, даже от приступа кашля, натуживания мышц живота при дефекации, падении или даже смехе. Так что при проявлении или визуализации первых признаков пупочной грыжи, чтобы сберечь свое здоровье, исключить впоследствии «серьёзную хирургию» и сберечь свои средства, следует незамедлительно обратиться к специалисту и решить вопрос за один день.
Самостоятельное вправление ущемления запрещается. Ведь оно сопровождается пронзительной болью в области пупка, окрашиванием грыжевого мешка в темно-красный кровавый оттенок, поднятием температуры и наливанием кровью опухоли. При этом зачастую возникают сопутствующие симптомы интоксикации: рвота, температура, ломота в теле, тошнота и головные боли. С этого момента единственным верным решением является срочная госпитализация в дневной стационар.Методы диагностирования грыжи
В первую очередь после обнаружения проблемы, обращаются к врачу-хирургу. После визуального осмотра врач направляет пациента для проведения исследований. Это важно потому как похожими симптомами проявляется рак желудка и его метастазирование в пупок.
Для выявления заболевания назначают следующие диагностические исследования:
- Ультразвуковое исследование, которое дозволяет получить информацию о наличии, содержимом, размере образования, количестве и наличии спаечного процесса.
- Компьютерная томография необходима при слабо выраженной симптоматике, чтобы рассмотреть наличие проблемы в трехмерном изображении.
- Рентгенография двенадцатиперстной кишки и желудка.
- Герниография. Методика заключается в введении в брюшную полость рентгенконтрасного вещества, которое окрашивает грыжевой мешок и образование, и пупочная грыжа явно обнаруживается на рентгеновском снимке.
- ЭГДС, эзофагогастродуоденоскопическая диагностика.
- Фиброгастродуоденоскопия, которая является эффективным исследованием отделов пищеварительного тракта.
Лечение пупочной грыжи в нашей клинике
Первичные симптомы, указывающие на наличие такого недуга, как пупочная грыжа, должны быть подтверждены специалистом, после тщательного осмотра. Только хирург после визуального осмотра, корректной пальпации образования и опроса сможет установить первоначальный диагноз. Точный диагноз и состояние развития пупочной грыжи устанавливается только после получения диагностических снимков и результата необходимых анализов. Дальнейшее лечение зависит исключительно от степени развития патологии.
Основным и единственно надежным методом избавления от грыжи является оперативное вмешательство. Пациенты, которые желают безопасно избавиться от новообразования, должны доверять исключительно традиционной медицине. На сегодня не существует и не доказано никаких вариаций избавления от пупочной грыжи в народной медицине. Не предусмотрено и категорически запрещено «вправлять» образование, так как это может спровоцировать значительные осложнения.
Современный хирургический кабинет, полностью оснащенный по последнему слову медицинской техники, опытные врачи-хирурги, работающие более 10-ти лет, первоклассное диагностическое оборудование и дневной стационар с заботливым мед. персоналом – вот что позволяет нашим пациентам излечиваться и чувствовать нашу заботу и поддержку.
На сегодняшний день существует несколько способов удаления образования:
- Традиционная медицина предусматривает возможность лечения пупочной грыжи методом герниопластики. Это возможно в том случае, когда процесс не запущен и протекает без явлений, связанных с ущемлением и отмиранием тканей. Удалить новообразование таким методом не больно, потому как процедура проводится под местным наркозом или эпидуральной анестезией. В условиях стационарного излечения проводится ушивание тканей пупочного кольца в несколько слоев.
-
Зачастую осуществляется и удаление пупка, а пациенты, страдающие ожирением, могут дополнительно избавиться от жирового фартука. В зависимости от наименования материалов, используемых в ходе операции, различают несколько видов герниопластики: натяжной, лапараскапию и ненатяжной тип операции.
- Пластика с употреблением сетчатых имплантатов. Благодаря размещению сетки под/над апоневрозом период реабилитации сводится к месяцу. Данная методика имеет более щадящую статистику относительно рецидивов: всего около 1% больных обращаются со вторичным образованием пупочной грыжи.

Существует ряд пациентов, которые не могут подвергаться оперативному вмешательству. К ним относят беременных женщин, людей с онкопатологиями и с воспалительными процессами, протекающими в организме. В таких ситуациях хирург назначает неоперативное лечение в зависимости от возраста, клинического случая и стадии. Это может быть ношение бандажа, использование пластыря, проведение упражнений для укрепления мышц, физиопроцедуры. Однако, такие действия должны проводиться строго под наблюдением врача, также пациент должен систематически проводить профилактичские мероприятия.
Для того чтобы не дорого устранить пупочную грыжу, следует однажды прибегнуть к операции, проводимой высококлассными специалистами, которые используют передовое оснащение и современные технологии, таким как в нашей клинике. Это позволит сократить затраты на рецидивах, а также избежать повторного хирургического вмешательства. Быть здоровыми легко, достаточно своевременно обращаться за помощью к профессионалам!
Консультацию можно получить по телефону: +7(495) 961-27-67
Причины возникновения пупочного образования
Главными причинами, не зависящими от условий и способа жизнедеятельности человека, провоцирующими проявление заболевания, считают:
 Беременность и последующие роды. Постоянное давление на стенки брюшного отдела в период развития плода способствуют развитию аномалии. Пупочная грыжа может проявляться выпяченным пупком.
Беременность и последующие роды. Постоянное давление на стенки брюшного отдела в период развития плода способствуют развитию аномалии. Пупочная грыжа может проявляться выпяченным пупком. - Врожденный порок пупочного кольца.
- Работа, связанная с поднятием тяжести.
- Травматизация пупочной области.
- Существуют также частые причины, связанные с образом жизни:
- Чрезмерные физические нагрузки.
- Малоподвижный образ жизни и как следствие ожирение.
- Некорректное питание.
- Периодические запоры.
- Неразвитость работы брюшных мышц, слабость соединительных тканей.
- Асцит.
- Нарушение работы ЖКТ.
- Предшествующие оперативные вторжения в органы брюшины и отсутствие следования рекомендациям специалистов в послеоперационный период.
- Сильный надсадный кашель.
- Запущенность заболевания аденомы простаты.
Консультацию можно получить по телефону: +7(495) 961-27-67
Осложнения болезни
Даже если пупочная грыжа не доставляет неприятных ощущений и беспокойства, в определенный момент она может проявить себя и причинить существенные неудобства. Если не лечить образование своевременно, затяжная болезнь проявляется следующими осложнениями:
- Ущемление, когда содержимое грыжевого мешка сдавливается грыжевыми воротами и в органах брюшины начинается некроз.
- Присовокупление вторичного инфицирования, начало островоспалительного процесса части органа грыжевого мешка.
- Развитие копростаза, в процессе которого происходит застой каловых масс, особенно если в патологию втянуты кишечные петли.
Вам помогут наши врачи:
Консультацию можно получить по телефону: +7(495) 961-27-67
centerclinic.ru
Пупочная грыжа у взрослых – симптомы, лечение, операция, причины, диагностика
Автор статьи: Надежда НиколаевнаПупочная грыжа у взрослых (hernia umbilicalеs adultorum) – патологическое состояние, сопровождающееся выходом каких-либо внутренних органов (сальник, петли кишечника) через естественное отверстие в брюшной стенке – пупочное кольцо.
Причины пупочной грыжи у взрослых
Когда бы ни появилась пупочная грыжа у взрослых, причины ее возникновения могут быть следующие:
- повышенное внутрибрюшное давление (хронические запоры, подъем тяжестей),
- беременность,
- ослабление мышц брюшной стенки после родов (последствия тяжелых родов),
- ожирение (чаще у взрослых мужчин),
- наследственная предрасположенность,
- послеоперационные рубцы.
Симптомы пупочной грыжи у взрослых (признаки)
У детей достаточно просто уже по внешнему виду определить, что выпячивание в умбиликальной области – это пупочная грыжа; у взрослых симптомы на начальном этапе не явные – выглядит как небольшая выпуклость, которая может вообще исчезать в лежачем положении.
Затем, по мере увеличения грыжевого выпячивания, при физическом напряжении, сильном кашле, подъеме тяжести, признаки пупочной грыжи у взрослых становятся явными: беспокоят боли в животе, тошнота.
Если грыжа достигает таких больших размеров, что такое образование перестает вправляться в брюшную полость (происходит срастание стенок грыжевого мешка с окружающими тканями), симптоматика усугубляется: появляются запоры, рвота, нарушение мочеиспускания. Это значительно ухудшает качество жизни пациента. При отсутствии оперативного лечения возможно развитие опасных осложнений – ущемления, угрозы воспаления, опухолевого поражения, развития копростаза.
Независимо от клиники, которой сопровождается грыжа пупочная, у взрослых лечение осуществляется только оперативным путем.
Диагностика пупочной грыжи у взрослых:
- осмотр хирурга, который определяет, как именно лечить грыжу;
- рентгенографическое обследование 12-перстной кишки и желудка;
- эзофагогастродуоденоскопия;
- герниография;
- УЗИ;
- компьютерная томография.
Лечение пупочной грыжи у взрослых
Консервативное лечение (ношение бандажа, ограничение физических нагрузок, массаж, снижение веса) возможно только при отсутствии осложнений и при наличии противопоказаний к операции:
- обострение хронических заболеваний,
- острые заболевания,
- сердечно-сосудистая и легочная недостаточности,
- поздние сроки беременности.
Наиболее успешно удаление грыжи, когда выпячивание еще пока свободно вправляется – это позволит уменьшить объем операции и дает возможность ограничиться ушиванием пупочного кольца. При значительном его расширении используется пластика.
Операция выполняется одним из двух методов:
- Натяжная герниопластика (традиционная)– для закрытия грыжевого дефекта используются собственные ткани больного (удвоение апоневроза). Этот метод хорошо подходит для лечения небольших грыж.
- Ненатяжная герниопластика – через наружный дугообразный разрез в области пупка выделяется грыжевой мешок и устанавливается сетчатый имплант.
Существует два основных способа установки синтетического импланта:
- Сетка устанавливается между брюшиной и пупочным кольцом в подапоневротическое пространство, что предотвращает формирование спаечного процесса между внутренними органами (сальник, петли кишечника) и сеткой, далее ушивается пупочное кольцо. Основное преимущество данного способа – невысокая стоимость операции за счет низкой цены имплантов.
- После вскрытия наружного грыжевого мешка, непосредственно в брюшную полость устанавливается специальная многослойная композитная сетка, одна сторона которой имеет покрытие, предотвращающее образование спаек между самой сеткой и органами брюшной полости. Этот способ предпочтителен при больших размерах грыж. Недостатком метода является высокая цена операции, которая зависит от вида материала используемого импланта.
Эти методы лечения отличаются:
- технической простотой исполнения,
- возможностью удаления грыжи под любым видом анестезии (спинальная, местная, общий наркоз),
- быстрой реабилитацией после операции и восстановлением работоспособности,
- малым процентом рецидивов (не более 1%),
- прекрасным косметическим результатом.
Существенных недостатков у этих методов нет.
Еще один способ – Лапароскопическая пластика пупочной грыжи; у взрослых операция (цена которой также зависит от устанавливаемого импланта) проводится с использованием специального лапароскопического оборудования. Для закрытия грыжевого дефекта сетка устанавливается сквозь проколы в брюшной стенке.
Преимущества метода:
- легкий восстановительный послеоперационный период,
- короткий срок реабилитации,
- малая травматичность.
Недостатки:
- требуется дорогостоящее оборудование,
- высокая стоимость композитных сеток и фиксирующих аппаратов,
- необходимо нагнетание воздуха под давлением в брюшную полость во время операции, чем опасна для пациентов с сердечно-легочной патологией,
- отсутствие возможности ушить грыжевые ворота при крупных грыжах.
Не рекомендуется лечить пупочную грыжу самостоятельно или средствами народной медицины, так как при попытках вправить грыжу (что делать категорически запрещено), а также в запущенных случаях, есть высокий риск ущемления или воспаления грыжевого содержимого, чем ситуация становится опасна для жизни!
Последствия операции (период реабилитации)
Если операция произведена вовремя, не было таких осложнений, как ущемление, воспаление и др., послеоперационный период проходит достаточно гладко. Вставать с постели разрешается уже в день операции. Через 10-14 дней разрешаются умеренные физические нагрузки без выполнения упражнений для брюшного пресса и подъема тяжестей. Рекомендуется носить эластичный послеоперационный бандаж. У взрослых рецидивы достаточно редки.
Профилактика грыжи у взрослых:
- упражнения для тренировки мышц живота,
- правильное питание,
- нормализация веса,
- ношение бандажа в течение всего срока беременности.
Упражнения при пупочной грыже
Нагрузки на брюшной пресс не должны быть чрезмерными, так как даже при незначительном напряжении повышается риск ущемления грыжи. Лечебная гимнастика должна выполняться строго под контролем специалиста. Пример упражнений:
- наклониться вперед, достать руками ноги и пол,
- наклонить туловище влево, вправо с расставленными руками,
- лежа на спине, стопы вместе, наклонить поочередно колени в разные стороны,
- отвести ногу назад и в сторону, держась за спинку стула,
- вращательные движения ног (колено согнуто) в тазобедренном суставе,
- приседания,
- упражнения с гантелями в лежачем положении,
- приподнять таз, лежа на спине,
- дыхательные упражнения: вдох полной грудью, выдох – короткими толчками, без участия живота.
Хорошо подходят утренняя гимнастика, пешая ходьба, плавание, езда на велосипеде, легкая (не силовая) аэробика.
К сожалению, любые физические упражнения не приведут к уменьшению или исчезновению грыжи, но улучшат общее самочувствие пациента.
ПОХОЖИЕ СТАТЬИ: ПОДЕЛИТЕСЬ С ДРУГИМИ ЕСЛИ ВАМ ПОНРАВИЛАСЬ ДАННАЯ СТАТЬЯgryzhi-net.ru
Кровопотеря при переломе бедренной кости – описание и симптоматика травмирования, первая помощь и запрещенные действия, заживление без операции и прогноз
Кровопотеря при переломе бедренной кости
Остеосинтез бедренной кости: при каких состояниях показан, виды, цена, отзывы, реабилитация
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…Читать далее »
Тяжелым повреждением целостности костей человеческого скелета является перелом. Еще большие трудности приносит смещение и сращение костей в неправильном положении. В этих случаях на помощь приходят фиксирующие конструкции, которые обеспечивают физиологическое направление оси сломанного участка и неподвижность до полного его заживления.
Содержание статьи:
Виды перелома
Показания и противопоказания
Виды операции, осложнения, реабилитация
Отзывы, стоимость
Этот эффективный метод восстановления самой крупной кости носит название остеосинтез бедра (бедренной кости). Он обеспечивает стабильную фиксацию отломков разными крепежами и методиками.
Анатомия бедренной кости
Кратко охарактеризовать бедренную кость можно отметив, что это самая длинная, трубчатая кость в скелете человека. По своей прочности она уступает только большеберцовой. Она имеет физиологический изгиб, напоминающий форму сабли, тело (диафиз) с обеих сторон обрамленное эпифизами.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Верхним участком эпифиза (проксимальным) она входит в вертлужную впадину таза, образуя сустав тазобедренный. Именно здесь располагаются вертел и шейка, которые особенно подвержены травме.
Нижний (дистальный) конец кости представлен мыщелками, покрытыми гиалиновым хрящом. В сочетании с большеберцовой костью и надколенником они создают колено.
Особенности и виды
Перелом бедра может произойти на любом участке, от места поражения зависит разделение на виды:
- перелом верхней части кости;
- диафизарного отдела или тела;
- нижней части.
Переломы бедренной кости верхних отделов (вертел, шейка и головка бедра) чаще встречается у пожилых людей. Среди них данной травме наиболее подвержены женщины. Это связано с возрастным истончением костной ткани и гормональными изменениями во время менопаузы.
Клиническая картина
Главным симптомом при переломе бедренной кости в любом отделе является пронзительная боль, которая усиливается в ответ на любое движение или прикосновение. Сила травмы способна вызвать шок. До момента проведения рентгена, который безошибочно установит место повреждения, на ее локализацию могут указывать следующие симптомы:
- при сломанной шейке бедра боль отдает в область паха, появляется деформация сустава, его отечность, редкое появление гематомы;
- при переломе вертельных частей интенсивная боль отдает в верхнюю часть бедра, присутствует отек, гематомы.
Для переломов верхнего отдела кости есть общий симптом «прилипшей пятки». Он проявляется в невозможности приподнять прямую ногу.
Повреждение в области тела характеризуется местным повышением температуры, отечностью, укорочением и деформацией конечности.
Методы лечения
При восстановлении переломов существуют: классический фи
phspark.ru
Симптомы вальгусных (вколоченных) переломов шейки бедра
Абсолютные симптомы: отсутствуют.
Характерные симптомы:
Локальная болезненность в проекции тазобедренного сустава – паховой складки.
Умеренная болезненность при нагрузке по оси.
Больной может даже ходить, испытывая умеренные боли в тазобедренном суставе.
Рентгенологические признаки:
Головка с прилегающим отделом шейки в вальгусном положении – увеличение шеечно-диафизарного угла.
Нарушение целостности кортикальных пластинок. Щель между отломками не прослеживаться, но появляется уплотнение кости по зоне вклинивания.
Симптомы переломов вертельного отдела бедра
Абсолютные симптомы – как правило, отсутствуют. В редких случаях при многооскольчатом переломе со смещением отломков можно почувствовать крепитацию отломков.
Характерные симптомы
Локальная болезненность в вертельной области.
Резкая боль при нагрузке по оси.
Относительное укорочение конечности.
Полное или частичное (при изолированных переломах вертелов) нарушение функции конечности.
Рентгенологические признаки
Нарушение целостности кортикальных пластинок.
Щель между отломками чаще всего хорошо прослеживается, иногда появляется уплотнение кости в зоне наложения отломков.
Видны концы отломков при изолированных отрывных переломах вертелов.
Алгоритм этапной помощи при переломе проксимального отдела бедра
Первая медицинская помощь:
Дать 2-3 таблетки анальгина
Обеспечить иммобилизацию подручными средствами
Устроить удобнее в ожидании эвакуации
Транспортировать лежа по назначению
Доврачебная помощь:
Ввести ненаркотические аналгетики
Обеспечить иммобилизацию табельными шинами (5 шин Крамера или шина Дитерихса)
Обогреть (по показанию)
Проверить состояние сердечно-сосудистых систем и оказать помощь по показаниям
Вызвать санитарный транспорт и эвакуировать по назначению
Первая врачебная помощь:
Оценить состояние по схеме Колесникова (стресс-компенсированное)
Ввести промедол 2% – 1мл в/м
Сделать блокаду места перелома Sol. Novocaini 1% – 20-30 мл
Восстановить или обеспечить иммобилизацию
Проверить состояние сердечно-сосудистых систем и оказать помощь по показаниям
Эвакуировать на этап специализированной или высокоспециализированной помощи
Переломы диафиза бедра
Характерной особенностью переломов диафиза бедра являются более тяжелые состояния пострадавших связанные с большей массой тканей и, соответственно, более массивными повреждениями и большим объёмом кровопотери.
Типичное смещение отломков при переломе бедра
в верхней ⅓
в средней ⅓
в нижней ⅓
проксимальный отломок смещается вперёд и кнаружи, дистальный – кнутри

разные варианты смещения и прежде всего – по длине

проксимальный конец дистального отломка смещается кзади – возникает угроза повреждения сосудов и нерва

При низком переломе бедра (рис. в) иммобилизировать конечность необходимо в положении умеренного сгибания в коленном суставе.
Ориентировачные объёмы кровопотери при переломах различных сегиентов опорно-двигательного аппарата
При закрытых переломах:
Обеих костей голени – 500-700 мл
Бедра – 1,0-1,5 л
Плеча – 500-700 мл
Обеих костей предплечья – до 500 мл
Позвоночника (компрессия тела одного позвонка) – 1,0-1,5 л
Таза (Мальгеня, типа Мальгеня) – 1,5-2,0 л
При открытых переломах сегментов конечностей кровопотеря удваивается; при переломах позвоночника и таза она также больше, но не в 2 раза.
При закрытых переломах сегментов конечностей кровотечение прекращается к концу первых суток в связи с нарастающим давлением в тканях зоны перелома, а при открытых – оно может продолжаться до двух суток.
Нарастание уплотнения мягких тканей в результате имбибиции их кровью в зоне закрытых переломов позвоночника и таза, в значительной степени окруженных рыхлой клетчаткой, протекает медленнее и кровотечение может продолжаться до двух суток.
До 70% потери крови происходит в течение первых 2-3 часов.
studfile.net
Перелом шейки бедра в пожилом возрасте — Суставы
Каким образом появляется перелом, и почему люди могут от него умереть?
Перелом шейки бедра – это повреждение целостности бедренной кости. Травма локализуется в самой её тонкой части, которая носит название шейки и соединяет тело кости и её головку.
Многими людьми такой диагноз воспринимается как приговор. Подобное отношение к травме обусловлено тяжестью восстановления и необходимостью операции в большинстве случаев. Тазобедренный сустав является большим и мощным, в человеческом теле, он принимает на себя основную нагрузку при ходьбе.
Бывает травмирована как сама шейка, так и головка бедра, а иногда страдает большой вертел. В шейной зоне переломы подразделяются на латеральные или боковые, а также на внутрисуставные. Опаснейшими признаются медиальные переломы, так как кость внутри сустава плохо поддается восстановлению.
Этот вид травм крайне распространен и составляет в общей массе переломов 6%. Основная категория пострадавших людей – пенсионеры, перешагнувшие рубеж в 65 лет.


Чаще к врачам с такой проблемой обращаются женщины. Это связано с изменениями в их организме после наступления менопаузы.
У человека с остеопорозом перелом может случиться даже в результате несильного удара. Хотя иногда от подобной травмы страдают и молодые люди, но получают перелом они после падения с высоты, во время ДТП или на производстве.
К появлению перелома ведет оказание чрезмерного давления на кость силы, превышающей ее прочность. Бедренная кость считается самым крупным суставом в организме и именно на нее приходится большая часть нагрузки.
Прочность костей в пожилом возрасте снижена, поэтому люди часто падают с высоты собственного роста и ломают конечности.
Если в костях развивается остеопороз, то при незначительном ударе диагностируют серьезное нарушение. При переломах страдают артерии, снабжающие кровью головку бедренной кости. Благодаря чему кости не сращиваются, а длительная реабилитация нередко приводит человека к гибели.
Единственным способом вылечиться считается операция. При переломах происходит образование пролежней, развитие застойной пневмонии и сердечной недостаточности. Последствия перелома шейки бедра могут появиться через год и привести человека к смерти.
Врачи отмечают, что отсутствие кровообращения в костях при переломах приводит к асептическому некрозу, который разрушает ткани. В результате этого появляются необратимые изменения в строении тела и в работе тазобедренного сустава.
Развитие патологии приковывает человека к постели и полностью исключает шанс на восстановление.
Причины перелома шейки бедра у пожилых
Факторы, провоцирующие перелом шейки бедра в пожилом возрасте:
- отсутствие надкостницы;
- расположение шейки под тупым углом к костям бедра;
- кровоснабжение осуществляется лишь по двум нижним артериям;
- кровь к головке шейки приходит лишь по единственному сосуду.
- развитие хронических заболеваний в костях и суставах;
- наличие постменопаузального остеопороза;
- чрезмерное голодание и истощение организма;
- наличие нарушений в кальциевом обмене;
- развитие онкологических болезней;
- наличие неврологических расстройств, нарушающих нормальную двигательную активность.
Виды переломов шейки бедра
Классификация видов существует несколько, основаны они на разных признаках:
В зависимости от области локализации травмы: в области большого вертела, в области шейки или головки бедренной кости.
От места перелома: серединные (медиальные), латеральные (вертельные, боковые).
От уровня расположения: субкапитальные (наиболее опасные), цервикальные и базисцервикальные.
От вида смещения: варусный перелом (головка смещена вниз и кнутри), вальгусный перелом (головка смещена вверх и кнаружи), вколоченный перелом (отломок, оказывается внутри другого).
От характера полученной травмы: открытый и закрытый перелом.
Каждый из них имеет характерные особенности и собственную симптоматику. Наиболее сложным и опасным считается вколоченный внутрисуставный перелом, который при неадекватной терапии может перейти в невколоченный и потребовать оперативного вмешательства.
Чрезвертельный перелом бедра со смещением
Медиками выделяется 3 типа переломов:
- Базисцервикальный: повреждения локализуются в основании бедренного сустава;
- Трансцервикальный: нарушения в шейке бедра;
- Субкапитальный: травма локализуется под головкой кости и исключает шанс на дальнейшее восстановление активности;
- Абдукционный. Он появляется при падении на ногу, отведенную в тазобедренном суставе;
- Аддукционный. Появляются при повреждениях приведенной ноги;
- Вколоченный, когда одна часть кости входит в другую.
1. Серединный, когда перелом находится выше, чем капсула тазобедренного сустава. Обратите внимание такие переломы внутрисуставные. Проходит, начиная от шейки.
2. Боковой, когда перелом находится ниже шейки бедра. Такой перелом относится к внесуставному.
Симптомы перелома шейки бедра
Пациенты жалуются на умеренную боль, локализующуюся в области тазобедренного сустава или в паховой области. При попытке движений и поколачивании по пятке поврежденной конечности боль усиливается.
Пальпация области повреждения болезненна. В положении лежа на спине может выявляться незначительное укорочение конечности – при сравнении свободно лежащих выпрямленных ног видно, что больная нога короче здоровой на 2-4 см.
В большинстве случаев обнаруживается наружная ротация стопы (стопа развернута кнаружи и опирается своим внешним краем на постель). Определяется нерезко выраженная асимметрия паховых складок (паховая складка на стороне повреждения немного выше, чем на здоровой).
Характерным признаком перелома является симптом «прилипшей пятки» — при движениях в положении лежа больной не может самостоятельно «оторвать» пятку от поверхности.
У некоторых пациентов во время движений может быть слышен костный хруст, однако этот признак отмечается достаточно редко и его отсутствие не может являться основанием для исключения диагноза перелома шейки бедра.
В ходе окончательной диагностики больным выполняют рентгенографию тазобедренного сустава. Рентгенограммы позволяют установить уровень перелома, наличие и характер смещения.
При необходимости дополнительно проводят КТ тазобедренного сустава.
При подобной травме наблюдается нарушение костной ткани (трещина, перелом) в тонком перешейке между бедренной костью и ее головкой.
Сразу после травмы наблюдается не сильно выраженная боль в паху, многие и не обращают на нее внимание, тем более в покое боль проходит. Однако, стоит пошевелить ногой, боль возвращается. При надавливании на пятку боль усиливается.
В результате перелома нарушаются функции сустава, в результате чего пострадавший не может приступить на ногу. Мышцы бедра расслаблены, а стопа повернута наружу и ее невозможно вернуть в правильное положение.
Травмированная конечность становится короче другой на 4-6 см. В месте перелома повреждаются кровеносные сосуды.
Сразу же после травмы кровоподтека не видно, но он бывает заметен через 2 — 3 дня.
Диагностика травмы не составляет труда, для этого достаточно анамнеза (наличие травмы), симптоматики и рентгенологического обследования.
1. Боль, которая отдает в пах, она не является резкой, часто больной не обращает на ее внимание. Увеличивается боль при движениях. Можно заметить, как состояние больного ухудшается, когда стукаешь по пятке ноги, в которой подозревают перелом.
2. Наружная ротация, при которой нога может намного разворачиваться наружу, это видно по стопе.
3. Конечность заметно укорачивается, при этом длина ее неизменна. Когда человек выпрямляет ногу, одна становится короче. Такое явление можно объяснить тем, что при переломе мышцы сильно начинают сокращаться, поэтому человек ноги подтягивает к тазу.
4. Синдром прилипшей пятки.
Пациент не может держать ногу на весу прямой. Пятка начинает скользить, сгибать и разгибать ногу сложно.
В травматологии наблюдался случай, при котором больной с переломом ходил несколько дней, не замечал травму. Если пациент имеет кроме перелома шейки бедра смещение, он не может нормально ходить, ему сильно больно.
Диагностика перелома шейки бедра
Первоначально врач осматривает поврежденную конечность, оценивает тяжесть полученной травмы, клинические симптомы и состояние пострадавшего.
Инструментальные методы диагностики:
- Рентгенологическое исследование. По снимку можно определить, присутствует ли перелом, смещения в бедре и каков их характер.
- Компьютерная томография.
Травму диагностируют после проведенного рентгена, проводят его в разных проекциях. Также собирается детальная история больного.
Лечение перелома шейки бедра
На практике лечение переломов, связанных со смещением бедренной кости, сводится к применению деротационного башмака (вытягивание).
В последнее время отношение к упомянутой теме в корне изменилось. Но трудность хирургического лечения пациентов с патологией костной ткани остаётся нерешённой. Последствия обусловлены анатомическим строением и характером бедренных переломов.
Такие виды травм лечить непросто, на шейке нет надкостницы. В результате перелома затрудняется кровообращение. Прогноз ухудшается по причине неправильного питания.
Если оказать больному лечение вовремя, внешние переломы имеют хорошие прогнозы и без операции. Подобное происходит в отсутствие многооскольчатых переломов.
Вначале травмированный участок обезболивают. Потом доктор назначает лечение. Если перелом случился внутри сустава, без операции не обойтись. Но хирургическое вмешательство возможно при отсутствии противопоказаний, связанных с возрастными особенностями и хроническими болезнями.
В связи с возможностью у больного осложнений, связанных со смещением сустава, пациенту предписываются одновременно максимальная подвижность и полный покой. К примеру, если произошёл перелом левого бедра, допустимо разрабатывать конечности правой стороны и левую руку.
В случае возможной операции, фиксацию пострадавших участков осуществляют трёхлопастным гвоздём либо с помощью аутопластики кости. Известный способ лечения в подобных случаях — скелетное вытягивание, позже больному накладывают гипс.
В случае подобного перелома чаще прибегают к операции, и время лечения значительно сократится. Хирургическое вмешательство производится при помощи специальных пластин и трёхлопастного гвоздя.
Терапия травмы является обязательным условием выздоровления пострадавшего. В ряде случаев требуется оперативное вмешательство, но иногда удается обойтись и без него.
Хирург будет не нужен, если перелом расположен в нижней части шейки или он относится к вколоченному типу. Причем последний не лечится оперативно лишь тогда, когда его линия располагается горизонтально и нет риска расколачивания.
Также нельзя проводить операцию, когда пациент не в состоянии будет её перенести.
sustaw.top
Кровопотеря при переломе бедренной кости
Берцовая кость: местонахождение, функции, симптомы ее переломов и их лечение
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…Читать далее »
Большая берцовая кость является частью скелета голени. Ее повреждение может надолго лишить человека способности передвигаться. Если кости не срастаются или соединились неправильно, может потребоваться хирургическая операция.
Местонахождение
Голень – это место, где находится кость берцовая. Она состоит из двух частей и расположена в нижней части ноги. Большая берцовая (ББК) располагается медиально. Она длинная, имеет 3-гранное тело и два эпифиза. Верхний конец большой берцовой кости участвует в образовании коленного сустава. Кость берцовая – самая прочная в скелете человека. Большая берцовая кость может выдерживать максимальную нагрузку до 1650 килограмм.
Содержание статьи:
Описание и переломы ББК
Боли в голени
Перелом МБК
Лечение травм
Малая берцовая кость (МБК) менее массивная, располагается латерально. Она длинная и трубчатая, крепится к большой и ограничивает голеностоп. Переломы и травмы МБК встречаются редко.
Описание ББК
Самая крупная составная голени называется большеберцовой костью, анатомия ее имеет одну особенность. К ББК примыкает ее вторая, но отдельная половинка. Это малая кость берцовая. Большая и малая берцовая кость крепятся к бедренным суставам и надколеннику. Внизу образовывают голеностоп и примыкают к таранной кости.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Передний край большой берцовой кости выглядит, как заостренный гребень. Сверху он бугристый. Между берцовыми костями есть небольшой соединяющий хрящ. Поверхность большой берцовой кости выпуклая и ее можно прощупать даже через кожу. Латеральная часть вогнутая, задняя – плоская, с камбаловидной мышцей. Ниже находится питательное отверстие.
Проксимальный эпифиз несколько расширен. Его бока называются мыщелками. Снаружи латерального находится суставная плоская поверхность. Вверху проксимального эпифиза есть небольшое возвышение с двумя бугорками. Дистальный эпифиз – четырехугольный. На латеральной поверхности имеется малоберцовая вырезка. Сзади эпифиза – лодыжковая борозда.
Переломы ББК
При травмах большой берцовой кости, там где она находится, появляются болевые ощущения. Это может свидетельствовать о ее переломе. Последний может иметь несколько разновидностей. Переломы берцовых костей бывают косыми и поперечными. Еще различают оскольчатые и фрагментарные.
Внутрисуставные переломы могут появиться в мыщелках или медиальной лодыжке. Чаще всего это происходит из-за скручивания голени при зафиксированной стопе. Это проявляется в том, что у человека болит большеберцовая кость. Перелом лодыжки нередко появляется после резкого поворота стопы.
Симптомы переломов костей
Даже небольшие трещины в костях отзываются негативными ощущениями. Переломы чувствуются намного острее. Они обнаруживаются быстро, когда болит кость берцовая при ходьбе – это может свидетельствовать о нарушении ее целостности. Неприятные ощущения возникают при ощупывании ноги. В месте перелома сразу чувствуется сильная боль.
Если костные отломки оказались смещенными, то деформируется голень и меняется ось конечности. На ноге появляется отечность. Конечность не выдерживает никакой нагрузки. После оперативного лечения деформированной берцовой кости человек может вставать на больную ногу на следующий день после операции.
unlost.ru
При переломе бедренной кости кровопотеря составляет
Виды переломов бедра
Бедренная кость может быть сломана в любой ее части. Однако переломы низа и центра случаются редко, в основном у детей и людей молодого, активного возраста в результате несчастного случая. Все травмы можно разделить по их локации на:
- проксимальные (верхняя часть)
- дистальные (нижняя часть)
- диафизарные (тело кости).
Различают по характеру повреждений:
- Внесуставные – части кости, которые не входят в коленный или тазобедренный сустав
- Внутрисуставные – повреждения частей, которые составляют часть сустава (головка, шейка, мыщелки)
- Открытые – с «выходом» кости наружу через порванные мягкие ткани
- Закрытые – кость ломается без внешнего разрыва мягких тканей.
Переломы верхней части бедра являются более характерной травмой.
Здесь стоит рассмотреть каждую локацию подробнее.
Перелом верхней части бедра
Различают несколько локаций переломов верхней части бедренной кости:
- головка
- шейка
- вертел.
В свою очередь, перелом шейки бедра может быть:
- Медиальный – линия разлома расположена посередине
- Латеральный – боковой разлом
- Со смещением или без оного.
Переломы со смещением делят по виду смещения головки на:
- варусные – головка смещена вниз, по направлению вовнутрь
- вальгусный – направление смещения вверх кнаружи
- вколоченный – когда отломок входит в кость.
Обратите внимание! Самым сложным и опасным является последний вид перелома шейки бедра. Здесь часто развиваются осложнения, затягивается период восстановления, что в пожилом возрасте имеет неблагоприятный прогноз
Перелом нижней части бедра
Нижняя, дистальная часть кости ломается крайне редко. Эти травмы обычно носят внутрисуставной характер и случаются по причине падения на колени или сильного удара по колену. Происходит отламывание одного, очень редко двух мыщелков. Данная травма не считается опасной. Лечится консервативным способом, нога, после установки на место и закрепления отломков, фиксируется на срок от 4 до 6 недель.
Перелом средней части бедра
Перелом средней части бедренной кости или диафизарный происходит в 25% случаев от всех травм бедра.
Различают переломы:
- со смещением относительно оси кости и без такового
- оскольчатые и без образования осколков
- поперечные
- спиралевидные.
Травма характеризуется острой болью. Пострадавший теряет способность самостоятельно передвигаться. Визуально бедро меняет свою форму, нога может быть неестественно вывернута. При таких травмах характерно силовое воздействие извне большой силы. Часто случаются открытые переломы, когда с костью разрываются мягкие ткани.
Лечение перелома бедра
После перелома бедра предусматривается специальное лечение и его курс зависит от сложности разрушения кости, возраста больного, сопутствующих заболеваний и как оказывалась первая помощь. В зависимости от множества факторов принимается решение и методах восстановления костной ткани пациента. Осуществляться это может консервативным или хирургическим способом.
Консервативное лечение переломов бедра
Исключение оперативного вмешательства часто используется для пациентов, у которых есть противопоказания к операции, а также в случаях вколоченных нарушений горизонтального типа, переломов в нижней области шейки, в районе вертелов. Есть и другие показания, влияющие на принятие решения о консервативном лечении, анализом которых занимается исключительно специалист после соответствующих исследований.
Лечение без операции включает достаточно продолжительный курс восстановления костной ткани, которое часто включает скелетное вытяжение в частности, если диагностирован чрезвертельный перелом бедра. Эта процедура применяется в более 60% случаях переломов бедра и назначается людям различных возрастов, но преимущественно пациента преклонных лет.
Скелетное вытяжение и некоторые особенности метода
Вытяжение скелетного типа имеет минимум противопоказаний и заключается в постепенном восстановлении кости, за счет подобранной нагрузки и естественного перемещения отломков. Вытяжение проходит под ежедневным контролем врача, предполагается исключительно постельный режим, конечность фиксируется специальной шины, а после выбирается соответствующая реабилитация. Метод предполагает использование специального устройства, в частности, спиц Киршнера, чтобы вытяжение проходило постепенно и в нужном направлении.
В зависимости от специфики перелома, области и общего состояния пациента выбирается груз, который и будет стимулировать вытяжение, восстановление тканей. Его параметры могут варьироваться, например, для перелома шейки бедра от 2 кг, а для травм самого тела бедра может быть определен вес от 6 кг.
Если выбирается скелетное вытяжение, то после установки спиц пациент ограничен в движении, что предполагает специальную гимнастику для конечностей и физиотерапевтические процедуры, которые назначает при необходимости исключительно врач. Особая категория больных – престарелые люди, для которых вытяжение наиболее распространено и имеет некоторые особенности, в том числе реабилитация. В этот период должна быть помощь в уходе, предупреждающем пролежни, обострения уже существующих заболеваний.
Вытяжение может использоваться как основное лечение, после которого проводится реабилитация или как вспомогательное – перед планированием операции.
Консервативное лечение включает ряд и других мероприятий, связанных с лечебной физиотерапией, приемом препаратов для стимуляции восстановительных функций организма. Вытяжение – не единственная медицинская процедура, после него назначаются и другие терапевтические мероприятия, оказывающие помощь в восстановлении кости.
Хирургическое лечение перелома бедра
Операции являются наилучшим вариантом выздоровления больного, естественно, при условии отсутствия противопоказаний. Длительное консервативное лечение иногда становится губительным для психики человека, так как несколько месяцев, а иногда и полугода пациент соблюдает постельный режим.
Современная хирургия способна восстанавливать сложнейшие переломы, заменять часть кости, надежно фиксировать обломки и осуществлять другие манипуляции. Главное, чтобы после травмы, как можно скорее, была оказана первая и последующая профессиональная помощь.
Операции и инновационные технологии позволяют не только ускорить срастание костей, отломков, но и дают возможность вернуть человека к нормальной жизни, сокращается реабилитация. В зависимости от структуры травмы, назначенного курса восстановления, а также особенностей организма, пациент может выбрать помощь в виде платного лечения.
Выздоровление и возвращение к обычной жизни предполагает ряд реабилитационных мероприятий. В них может входить специальный массаж, индивидуально подобранная гимнастика, прием укрепляющих витаминно-минеральных комплексов, диета иногда психотерапия. Не нужно забывать и о нагрузках, они должны быть умеренными, так как укрепление кости после таких воздействий наступает постепенно.
Лечение
Перелом шейки
Наиболее эффективным методом лечения этого вида перелома является оперативное вмешательство, особенно это рекомендовано лицам пожилого возраста.
Консервативная терапия показана при вколоченном переломе шейки. Поврежденную конечность фиксируют шиной Брауна или Беллера. Через несколько дней проводится повторное рентген исследование. Если наблюдается надежное вклинение отломков, то пострадавшему дают возможность ходить на костылях, не нагружая больную ногу в течение 4-5 месяцев.
При невколоченном переломе выполняется скелетное вытяжение за большеберцовую кость (весом 6-7 кг). На третий день выполняют контрольный снимок рентгена. Если после репозиции отломки остаются на месте, то груз снижают до 4-5 кг. После вытяжения рекомендовано оперативное лечение.
Оперативное лечение проводится под общей или спинальной анестезией. Проводится репозиция отломков и их последующее скрепление трехлопастным гвоздем или другими металлоконструкциями. После заживления операционной раны больному разрешается сидеть, а начинать ходить можно через 3 недели.
Чрезвертельный
Лечение чрезвертельных переломов может осуществляться оперативным или консервативным путем. Консервативная терапия чаще применяется у лиц молодого возраста, так как у молодых лучше проходят процессы заживления и восстановления. Для пациентов старшего возраста рекомендуется оперативный путь лечения, при котором не требуется длительный постельный режим.
Скелетное вытяжение при переломе бедра
Консервативная терапия при чрезвертельном переломе бедра осуществляется путем растяжки через большеберцовую кость или дистальную часть бедренной. Второй вариант более благоприятен, так как менее нагружает коленный сустав. Ногу размещают в шине с отведением 15-30 градусов и согнутыми коленным и тазобедренным суставами. Выбор градуса отведения зависит от положения костных отломков.
Сколько лежат на вытяжке – 2,5 месяца. Но полную нагрузку на конечность можно давать только лишь через 4 месяца. До этого необходимо ходить на костылях.
Оперативное лечение проводится путем остеосинтеза трехлопастными металлическими стержнями и металлической пластиной. Но в последнее время используются конструкции с винтами, что предупреждает вклинение гвоздя в сторону ацетабулярной впадины. Этот метод прекрасен тем, что передвижение на костылях уже возможно с седьмого дня после операции, а полная нагрузка возможна уже с шестой недели.
Диафизарный
Как уже было сказано выше, переломы тела кости наиболее опасны развитием кровотечения и массивным поражением мягких тканей, что может вызвать состояние шока у больного. Поэтому в первую очередь проводятся реанимационные мероприятия по препятствию развития шока. В этот период можно использовать консервативный метод лечения в виде скелетного вытяжения, а после показан остеосинтез. Спицы проводят через те же места, что и при чрезвертельном переломе. На 5-7 день проводят оперативное лечение, но если оно противопоказано, то пациент остается на вытяжке 1,5-2,5 месяца.
Оперативное лечение осуществляется методом остеосинтеза, при помощи пластин, гвоздей и аппаратов внешней фиксации. Противопоказаниями к операции являются ранения или гнойнички на коже, наличие воспалительных болезней дыхательной системы.
Дистальной части
Так как чаще всего данный перелом бедра происходит внутрисуставно, то в первую очередь необходимо сделать пункцию коленного сустава, выкачав от туда скопившуюся кровь. Затем пациенту вливают 10-15 мл 2% раствора новокаина.
Можно провести закрытую репозицию мыщелков. Для этого одним из ассистентов создается противовытяжение на нижней трети бедра, другим вытягивается голеностопный сустав, а хирург производит манипуляции с мыщелком бедра. Конечность гипсуется на один месяц.
При неуспешной закрытой репозиции прибегают к оперативному лечению, а именно к остеосинтезу. Фрагменты мыщелков фиксируются несколькими винтами к общей основе. Но в этом случае все равно после операции необходимо носить гипсовую лонгету в течение 2-3 недель. Полная нагрузка на ногу разрешается с 3-го месяца.
Особенности повреждения
Это очень тяжёлая травма нижних конечностей. Несколько недель, в худшем случае — месяцев пострадавший вынужден провести в постели. Самую большую опасность представляет перелом бедренной кости со смещением обломков. Особенности лечения и реабилитации зависят от места расположения травмы.
В этой кости эпифизами называются концы, диафиз – непосредственно кость между эпифизами. Сверху эпифиз представляет собой головку бедра, он скрепляется с костью небольшим соединением — шейкой. С возрастом снабжение кровью на этом участке ухудшается, теряются эластичность, упругость, амортизация снижается. Переломы шейки бедра бывают очень часто у пожилых людей, лечить такие травмы бывает трудно, реабилитация проходит сложно.
Причинами повреждения бедра часто бывают падения с высоты, непосредственный удар в эту часть. С возрастом из-за потери кальция кости становятся ломкими, даже неудачный прыжок приводит к повреждению. Спортсмены, лица, занимающиеся активными видами отдыха или имеющие профессии, связанные с риском получения травмы, тоже часто получают повреждения бедра. Дети редко получают такие повреждения, так как имеют эластичные крепкие костные структуры.
Лечение
Лечебные мероприятия при переломе бедра зависят от вида повреждения. Травмы со смещением и большой кровопотерей требуют противошоковых мероприятий, переливания крови, оперативного вмешательства. При закрытых переломах на первый план выступает иммобилизация места повреждения.
Варианты лечебной иммобилизации ноги:
При помощи надувной шины. Надувная шина надевается на ногу и надувается. Фиксация осуществляется по всей поверхности ноги давлением воздуха.
При помощи шины Дитерихса. Это специальное приспособление, разработанное русским врачом в середине прошлого века
Деревянная шина не только жестко фиксирует ногу, но и позволяет ее вытягивать, что важно при переломе бедра со смещением.
При переломах без смещения и образования осколков лечение заключается в обеспечении неподвижности места повреждения. При благоприятных обстоятельствах сращение кости проходит естественным путем. Параллельно проводят противовоспалительную медикаментозную терапию, назначают седативные средства и обезболивающие препараты.
Фиксация поврежденных участков проводится при помощи оперативного вмешательства, когда фиксирующие приспособления вставляют непосредственно в кость (остеосинтез). Остеосинтез проводят при фиксации кости трехлопастным гвоздем, специальными пластинами или винтами. При образовании отломков проводят операционную остеопластику, когда пересаживается костная ткань своя (аутопластика) или донорская.
При переломе шейки бедра у пожилых пациентов целью лечения является сращение повреждения при обеспечении максимальной подвижности пациента. Это обусловлено тем, что ограничение подвижности пожилого человека быстро вызывает воспалительные процессы в дыхательной системе и нарушает кровообращение с образованием пролежней. 80% возрастных пациентов не переживают подобные травмы из-за развития осложнений.
Современным эффективным методом лечения является эндопротезирование – замена поврежденного сустава. Этот метод позволяет пациентам после 60 лет, когда процесс естественного сращения костей практически останавливается, восстановить качество жизни и сохранить способность к движению и самообслуживанию.
Обратите внимание! Полное сращение костных тканей без оперативного вмешательства возможно до 30 лет. После этого возраста лечение и реабилитация приобретают решающее значение для сохранения здоровья и жизни
Что нужно делать
Перелом, часто осложняясь массивным кровотечением и болевым шоком, может привести к тяжелым последствиям
Поэтому очень важно качественное своевременное оказание помощи
Помощь до приезда медиков
Помощь оказывается уже на месте происшествия. Первым делом необходимо вызвать машину скорой помощи или службу спасения, после чего успокоить пострадавшего. Можно поговорить с ним, объяснить, какие мероприятия будут производиться.
Это успокоит человека, после чего можно переходить к оказанию медицинской помощи:
- Обезболивание. Для устранения боли подойдут любые нерецептурные обезболивающие препараты. Цена на них невелика и их всегда можно купить в ближайшей аптеке. После воздействия лекарств пострадавший сможет подробно рассказать о своих ощущениях и позволит осмотреть поврежденную область.
- Остановка кровотечения при открытом переломе. Если кровотечение обильное, и массивная потеря крови угрожает жизни человека, то в первую очередь надо заняться именно остановкой кровотечения. При повреждении крупной артерии кровь имеет ярко-алую окраску и выходит из раны пульсирующей струей. Жгут нужно накладывать выше раны. При венозном кровотечении темная кровь из раны течет медленно. Жгут накладывается прямо под раной. В качестве жгута можно использовать подручные материалы: полоски ткани, ремни, пояса, бинты. К жгуту прикрепляется веревка с указанием времени его наложения. Каждые полтора часа жгут необходимо ослаблять на несколько минут, чтобы предотвратить отмирание тканей.
- Обработка раны при открытых переломах. Рана обрабатывается любым антисептическим средством: зеленкой, йодом, перекисью водорода или водкой. Затем на рану накладывается повязка.
- Иммобилизация конечности. Иммобилизация проводится только в том случае, если придется транспортировать пострадавшего самостоятельно. Для этого подойдут любые подручные средства: свернутая одежда, картон, пачки газет. При этом не нужно снимать одежду, импровизированные шины накладываются поверх нее. Главное — придать неподвижность суставам пострадавшей конечности. Как накладывать шины из подручных материалов, можно посмотреть на видео в этой статье.
От того, насколько подробно люди знают, как оказать помощь, зависит не только здоровье, но нередко и жизнь пострадавшего.
Грамотно оказанная помощь значительно сократит сроки выздоровления
Оказание доврачебной помощи
Доврачебная помощь оказывается специалистами скорой помощи. На этот случай у них имеется четкая инструкция, по которой они действуют.
Таблица. Виды перелома и оказание доврачебной помощи:
| Вид перелома | Доврачебная помощь | Как выглядит |
| Открытый | Доврачебная помощь при открытом переломе начинается с наложения жгута и стерильной давящей повязки. Иммобилизация пораженной конечности проводится двумя специалистами. Для этого используется шина Дитерихса или пневматическая шина. Они накладываются от стопы до поясницы, захватывая все суставы конечности. Пациента транспортируют на носилках в положении лежа. Затем пациенту вводят наркотический анальгетик во избежание болевого шока. |
|
| Закрытый | Помощь оказывается врачами скорой помощи так же, как и при открытом, кроме перетягивания жгутом. |
|
| Collum femoris у пожилых | Первая помощь у пожилых людей заключается в введении обезболивающих средств непосредственно в пораженное место. Доза вводится с учетом возраста. Необходимо контролировать показатели работы сердца у пострадавшего. Пострадавшую конечность иммобилизуют, транспортировка осуществляется на носилках. |
|
В стационаре дальнейшим лечением занимается врач-травматолог. Это тяжелая травма, при которой часто происходит нарушение целостности мягких тканей и сосудов.
Такие повреждения приводят к развитию массивной кровопотери, тромбов, шокового состояния. Быстро и грамотно выполненная первая помощь при переломе бедра спасет здоровье и жизнь пострадавшему.
Методы лечения переломов тазовых костей
При переломах таза очень важно, чтобы пострадавший был доставлен в лечебное учреждение в как можно более короткие сроки. Быстро начатое адекватное лечение может спасти жизнь человеку с травмой таза
Поэтому при подозрении на такого рода травмы необходимо немедленно вызвать скорую помощь. Очень хорошо если до ее приезда пострадавшему будет оказана первая помощь.
Основы оказания первой помощи при переломах таза
При наличии открытых переломов необходимо остановить кровотечение и обработать края раны антисептиком. Для снятия болевого синдрома необходимо ввести анальгезирующие препараты внутримышечно или дать их пострадавшему в таблетированной форме.
Следует правильно уложить пострадавшего, для чего под колени подкладывают туго свернутое одеяло, одежду или валик, а верхнюю часть туловища приподнимают (помещают под нее жесткую подушку). Желательно чтобы в таком положении колени больного не расходились, если есть возможность, их фиксируют в одном положении.
При наличии симптомом травматического шока надо ослабить ремни, воротник и пуговицы, обеспечить приток прохладного чистого воздуха, воспользоваться нашатырным спиртом.
Следует помнить о том, что самостоятельно перемещать человека с подозрением на перелом таза строго запрещается. Для транспортировки такого больного необходимы специальные приспособления. Поэтому не стоит пытаться доставить его в больницу своими силами.
Основные методы лечения переломов тазовых костей
Лечением переломов таза занимается травматолог или хирург, в зависимости от тяжести повреждения иногда требуется консультация и лечение у специалистов другой специализации (реаниматолога, уролога, гинеколога, проктолога). В первую очередь проводится комплекс противошоковых мероприятий, в который включены следующие составляющие:
- Проведение адекватной анестезии – может применяться внутритазовое или внутрикостное обезболивание новокаином или лидокаином, при некоторых видах переломов и при множественных сочетанных травмах предпочтительнее использовать общий наркоз. Вопрос о виде обезболивания решается индивидуально.
- Возмещение объема потерянной крови – при небольшой кровопотере пациенту назначается переливание и внутривенное введение замещающих растворов на вторые сутки. Массивные кровотечения требуют немедленного начала возмещения кровопотери. При не останавливающемся профузном кровотечении необходимо оперативное вмешательство, заключающееся в перевязке артерий, после которого назначается кровезаместительная терапия.
- Иммобилизация перелома – вид иммобилизации и ее длительность зависят от локализации перелома и его вида. При стабильных переломах возможно укладывание больного на щите, при этом ему под колени подкладывается валик или используются шины Беллера. Нестабильные переломы являются прямым показанием к использованию скелетного вытяжения.
При некоторых видах переломов назначается хирургическое вмешательство, в ходе которого отломки будут соединены металлическими пластинами или спицами (остеосинтез). После полного срастания костей необходима повторная операция для удаления фиксирующих элементов.
Длительность лечения зависит от тяжести перелома и может занять довольно длительное время. После сращения костей требуется период реабилитации на протяжении которого пациент возвращается к привычному для него образу жизни. Весь этот период человек находится под врачебным контролем и проходит физиотерапевтические процедуры и сеансы массажа, занимается лечебной физкультурой, принимает препараты, укрепляющие костные ткани и ускоряющие их срастание.
Хирургическое лечение
Такой вид лечения помогает избежать многих осложнений, которые бывают при консервативном способе терапии, например, уменьшение длины ноги. При проведении оперативного вмешательства хирург имеет возможность более точного восстановления строения бедра. Более точно сопоставит обломки, зафиксирует их.
При повреждении шейки бедра используют протезирование сустава. Это хорошо для пациентов солидного возраста. Их кости прирастают медленнее, при обычной терапии они бы очень много времени провели в условиях больницы.
Оперативное вмешательство позволяет пострадавшему уже через неделю встать с кровати, постепенно начинать ходить на костылях. Успех хирургического метода зависит от многих факторов. Большую роль играет качество костной ткани, вовремя оказанная первая помощь. Возраст пострадавшего имеет значение, ведь у пожилых людей перелом заживает очень медленно.
Противопоказаниями к хирургическому способу лечения перелома и других повреждений бедренной кости является старческий возраст пострадавшего человека, некоторые тяжёлые хронические болезни, например, сахарный диабет, почечная недостаточность, подагра, болезни сердца, сосудов.

Реабилитация
Реабилитация после перелома бедра длится 6–12 месяцев. В программу реабилитации после перелома бедренной кости входит:
- Дыхательная гимнастика.
- ЛФК.
- Физиопроцедуры.
- Массаж
В процессе реабилитации после операции важно научится ходить на костылях, распределяя нагрузку равномерно. Восстановление после перелома бедра очень длительное и требует от пациента выдержки и желания работать над собой, чтобы восстановить все функции, утраченные после перелома
С первых дней после операции необходимо выполнять активные действия в виде:
- Поворотов в постели.
- Дыхательной гимнастики.
- Движений в крупных и мелких суставах плеча и предплечья.
- Изометрических напряжений мышц ног.
- Приподымание туловища с поддержкой за раму или трапецию.
С целью предупреждения атрофии мышц ног показано выполнять:
- Напряжение мышц конечностей и таза с постепенным увеличением их интенсивности. Длительность упражнения 5–7 с. За один раз можно делать 8–10 таких напряжений.
- Сгибание и разгибание пальцев на руках и ногах, выпрямление ног до появления легкого утомления в икорных мышцах.
- Воображение движения, мысленный посыл о конкретном движении. Такие упражнений называют идеомоторными, благодаря им устранятся тугоподвижность в суставах.
Вначале, после перелома бедра, реабилитация начинается с медленной ходьбы по больничному коридору под руководством врача. Ходить первое время разрешено только на костылях. Дальше, когда пациент привыкнет, можно будет спускаться и подыматься по ступенькам. Если ранее были использованы два костыля, со временем, когда уверенности в ногах будет больше, костыли можно будет заменить на трость или бадик.
Обратите внимание!
Первое время, все реабилитационные меры должны осуществляться под контролем врача или инструктора. Далее, в домашних условиях, процесс реабилитации необходимо продлить, предварительно узнав у доктора о комплексе упражнений, которые будут полезны для восстановления функций ноги.
Физиотерапия
Физиотерапия включает в себя не только упражнения при переломе бедра. Суть этого метода лечения заключается в купировании боли, воспаления и отека конечности. Благодаря лечебной физкультуре удается улучить трофику тканей и метаболизм в области травмирования. Кроме ЛФК после переломов бедра, и гимнастического комплекса упражнений, показано проведение:
- Криотерапии.
- УВЧ.
- Магнитотерапии.
- Лазеротерапии.
- Электрофореза.
Продолжительность лечения с помощью этих процедур составляет 5–10 раз.
Благодаря комплексному подходу к реабилитации, удается быстро разрабатывать ногу. При этом некоторые пациенты считают, что лечебная физкультура не приносить должного результата, и ее не нужно выполнять. Это не так. ЛФК – полезно не только для общего укрепления здоровья, но и для полноценного восстановления пораженной конечности.
Массаж
Массаж позволяет нормализовать кровоснабжение в пораженных областях. При этом назначают массаж спины, поясницы и симметричной конечности, которая травмирована не была. Длительность массажа – 7–10 процедур.
Осложнения и последствия
Последствия перелома бедренной кости разные. Среди наиболее часто встречающихся выделяют:
- Жировую эмболию.
- Выход штифта наружу.
- Хромота, за счет укорочения ноги.
- Задержка в образовании костной мозоли после перелома.
- Псевдоартрозы, ложные суставы после перелома бедра.
- Не сращённые фрагменты, причины которые не выявлены.
- Нагноения.
- Онкология.
Если перелом случился в пожилом возрасте, процесс реабилитации будет очень долгим. Часто таким людям не удается вернуть подвижность ноги на 100%.
Профилактика
Перелом левого бедра, так же как и травмирование правого, влечет множество осложнений, последствий, которые часто не удается обратить. Однако, статистические данные говорят о том, что травмы конечностей удается предотвратить:
- если регулярно посещать врача и лечить болезни;
- если принимать витамин Д и кальций;
- если избегать чрезмерных физических нагрузок;
- если регулярно принимать витаминные комплексы, обогащая организм полезными микроэлементами;
- если сбалансировать питание и избавиться от вредных привычек.
Благодаря таким простым советам удастся избежать переломов костей.
Уважаемые читатели сайта 1MedHelp, если у вас остались вопросы по этой теме – мы с радостью на них ответим. Оставляйте свои отзывы, комментарии, делитесь историями как вы пережили подобную травму и успешно справились с последствиями! Ваш жизненный опыт может пригодиться другим читателям.
Реабилитация
Главная цель реабилитации — обеспечение полноценной подвижности конечности и восстановление целостности кости. Она включает ряд методов, которые способствуют заживлению и функциональному восстановлению: физиопроцедуры, массаж, ЛФК и дополнительные меры.
ЛФК
Реабилитационные мероприятия с помощью комплекса упражнений делят на два этапа: до снятия фиксаторов и после. На первом этапе — это упражнения, которые доступны после наложения фиксаторов, до сращения костей.
В этот период лечебная физкультура направлена на работу стопы. Проводится с целью улучшения кровоснабжения тканей и лимфотока.
- Сгибание-разгибание ступни, пальцев ног
- Статическое напряжение мышц голени, бедра, ягодиц.
Второй этап – это разработка поврежденной ноги, возвращении максимально возможной ее работоспособности:
- упражнения на подъем-опускание ноги из положения лежа
- движение ноги в стороны
- отведение-приведение назад
- сгибание-разгибание ноги в коленном суставе.
На этом этапе идеальны упражнения в бассейне с врачом ЛФК. Они позволяют увеличить амплитуду движения, нагрузить мышцы, сердце, заставить работать легкие при минимальной нагрузке на травмированную область.
Как долго проходит восстановление
На практике, реабилитация может затянуться более чем на полгода из-за нежелания больного выполнять предписанные упражнения, что связано с их болезненностью. Массаж и физиопроцедуры бывают недоступны по причине низкой мобильности пожилых людей, когда походы в лечебное учреждения бывают невозможны.
Для быстрого восстановления больному нужна поддержка и помощь
Важно:
- Начать вставать с постели, как только разрешит врач
- Делать несколько шагов или просто стоять вертикально с поддержкой
- Ходить с ходунками, костылями, тростью.
Медикаментозная терапия и питание
Для снятия боли не следует бояться обезболивающих препаратов. После операции сразу их дают по назначению врача, далее – по жалобам пациента.
Ускорить восстановление здоровья после подобной травмы помогает правильное питание, прием витаминно-минеральных комплексов.
Восстановительное питание должно быть направлено на предотвращение запоров, на максимальное «снабжение» организма кальцием, витамином D, коллагеном.
Полезны:
- Свежие овощи, фрукты
- Кисломолочные продукты, сыры, творог
- Костные бульоны, студни, сваренные из домашних животных, тех, которых при жизни не кормили анаболиками и антибиотиками
- Яйца, морская рыба.
Большое значение имеет для пожилых больных общение, позитивный настрой и занятие, отвлекающее их от ситуации.
Список источников
- TravmaOff.ru
- 1medhelp.com
- glavtravma.ru
- binogi.ru
- zdorovo.live
- Travm.info
- www.knigamedika.ru
mrfilin.com
Открытый перелом бедра осложненный кровотечением


Перелом бедренной кости может касаться различных частей кости. Давайте рассмотрим различные типы вмешательства для восстановления кости и возможные последствия, которые могут возникнуть в краткосрочной или долгосрочной перспективе.
Перелом бедренной кости: особенности и виды
Перелом бедренной кости диагностируют, когда в результате травмы кость теряет свою непрерывность и распадается на две или более части, или просто страдает от травмы.


Бедренная кость, будучи самой длинной костью в человеческом теле, имеет и самую большую прочность, тем не менее перелом бедренной кости очень распространен (может возникнуть из-за банального падения), но чаще касается пожилых людей из-за остеопороза и повышенной ломкости костей.
Бедренная кость – крупнейшая кость скелета человека. Её можно разделить на центральную часть («диафиз») и два «эпифиза»: проксимальный и дистальный.
Проксимальная оканчивается круглой головкой, которая располагается в вертлужной впадине таза, и образует тазобедренный сустав, дистальная часть вместе с голенью образует коленный сустав.
Головка бедренной кости связана в диафизом через шейку бедренной кости, которая образует с диафизом угол В 125 градусов. Как уже упоминалось, головка бедренной кости вставлена в вертлужную впадину таза и удерживается сильной суставной капсулой. Капсула сустава позволяет совершать движения большой амплитуды и содержит в себе кровеносные сосуды, которые питают головку бедренной кости.
По бокам шейки бедренной кости, кроме того, расположены две проекции малого вертела и большого вертела, куда прикрепляются мышцы.


Типы переломов бедренной кости
Перелом бедренной кости, как и любой другой вид перелома, может:
- Характеризоваться сохранением его естественного выравнивания кости.
- Расхождением частей кости от обычного выравнивания.
- Сопровождаться образованием одного или нескольких костных фрагментов, повреждающих окружающие мышцы и кожу.
В зависимости от количества разрывов, перелом может быть:
- монофокальным, то есть одна линия перелома
- бифокальным, то есть две линии перелома
- полифокальный, то есть множество линий переломов кости
В зависимости от анатомического места, переломы бедренной кости делятся на:
- переломы диафиза (средней части бедренной кости)
- переломы эпифиза – проксимальный или дистальный
Проксимальные и дистальные переломы, в свою очередь, подразделяются на
- внесуставные, если происходят вне сустава.
- внутрисуставные или медиальные, если происходят внутри сустава, могут касаться шейки и головки бедренной кости.
Симптомы перелома бедренной кости
Перелом бедренной кости имеет симптоматику, которая варьируется в зависимости от типов, перечисленных выше, тем не менее, существуют общие симптомы, такие как:
- локализованная боль
- отёк и припухлость
- невозможность двигать конечностью и встать
В случае закрытого перелома (когда сохраняется целостность кожи) может возникнуть внутреннее кровотечение, что приводит к появлению фиолетовых кровоподтёков.
Пораженная конечность становится короче и толще, часто выворачивается наружу.
Причины переломов у молодых и пожилых людей
У молодых и здоровых пациентов сложный перелом бедренной кости – это очень редкое событие, например, результат автомобильной аварии или катастрофического падения некоторых спортсменов, особенно, велосипедистов или лыжников.
К сожалению, другая ситуация в случае переломов бедренной кости у пожилых людей, что может быть следствием даже небольшой травмы.
Причины этого могут быть различными:
- отсутствие рефлексов и мышечного тонуса вследствие снижения психофизического тонуса
- домашние условия, не подходящие для людей преклонного возраста
- головокружение или дискомфорт
- некоторые лекарства, такие как анальгетики, антидепрессанты и мочегонные средства
- остеопороз, при котором уменьшается плотность кости
- перепады давления
- проблемы со зрением
Молодые и пожилые люди также могут быть подвержены патологическим переломам бедренной кости вследствие заболеваний, которые ослабляют скелет:
- инфекции, такие как артрит или остеомиелит (воспаление костной ткани из-за бактерий)
- костные опухоли или метастатические опухоли
- анорексия: плохое питание является причиной раннего остеопороза и известковых отложений солей из костей
- гиперпаратиреоз: дисфункция паращитовидных желез, что приводит к уменьшению паратиреоидного гормона, регулирующего метаболизм кальция в организме
- остеомаляция: патология обмена веществ, которая ведёт к хрупкости костей
Терапия и реабилитация после перелома
Диагностика перелома бедренной кости довольно проста. Рентгенологическое обследование дает ясно понять характер разрушений и оценить необходимость выравнивания частей кости.
В большинстве случаев, для лечения переломов бедренной кости не требуется хирургического вмешательства. Но, в случаях осложнений хирургия становится необходимой. Однако, прогресс методов анестезии сделал возможным вмешательство на пациентах 90/95 лет.
Вмешательство (используемые в течение 24-48 часов) не только рекомендуется, но является обязательным в случае опасных осложнений и для восстановления полной функциональности.
Вмешательство зависит от точки перелома и возраста пациента и может включать в себя использование штифтов, пластины, частичных или полных протезов.
Если пациенту больше 65 лет, то предпочтительной является имплантация полного протеза тазобедренного сустава, с целью скорейшего возвращения к ходьбе, чтобы избежать осложнений вследствие тромбоза или эмболии.
В случае более молодых пациентов операция направлена на остеосинтез (образования каллюса костей), выравнивание частей кости с помощью гвоздей и пластин.
Реабилитация
Примерно через неделю после операции больные начинают ходить на костылях или ходунках, через два месяца они могут начать ходить нормально.
В этот период очень важна реабилитация, которая позволяет вернуть человека к нормальной физической эффективности.
Реабилитация включает в себя ряд процедур, предназначенных для предотвращения последующих травм и последствий перелома.
Первоначально пациент должен делать дыхательные упражнения и регулярно менять позу в постели, что позволяет избежать таких осложнений, как отёк легких, флебит и образование пролежней.
В дальнейшем необходимы упражнения по ходьбе, исправление осанки для нормального распределения веса тела, и, в то же время, упражнения в воде или с использование велотренажера и беговой дорожки, направленные на улучшение тонуса мышц.
Последствия перелома бедренной кости
Перелом бедренной кости может вызвать целый ряд краткосрочных и долгосрочных осложнений.
К числу краткосрочных осложнений относятся:
- Инфекции. Если при переломе повреждаются окружающие ткани, то возникает высокий риск проникновения инфекции. Остеомиелит является наиболее распространенной, а также наиболее сложной в лечении.
- Серьезные травмы тканей, таких как кровеносные сосуды, нервы, капсулы суставов. Осложнения могут сопровождаться серьёзными кровотечениями, которые, если их сразу не остановить, могут привести к смерти травмированного.
- Внутренние кровотечения. Даже если перелом не вызывал внешнего кровотечения, может возникнуть сильное внутреннее кровотечение и, как следствие, шок.
- Нейрогенный шок, вызванный сильной болью.
- Эмболия (закупорка артерии, вызванная сгустком крови или пузырьком воздуха). При переломах костей в поврежденных сосудах часто образуются тромбы или пузырьки воздуха, которые затем с током крови могут попасть в легкие или мозг.
- Отёчный синдром. Травма мышцы может привести к появлению отёка. Если не предпринять соответствующего лечения, то отёк может перерасти в некроз мышц. Отёчный синдром может быть настолько острым, что требует срочно хирургического вмешательства с целью выполнения вертикальных разрезов, чтобы снизить давление.
Долгосрочные осложнения перелома бедренной кости:
- проблемы, связанные с неполным восстановлением функции конечности
- расстройства, связанные с малой подвижностью (особенно у пожилых пациентов): язвы, пролежни, тромбы, флебит, сердечная недостаточность, инфекции мочевыводящих путей и др.
Переломы бедра, симптомы, первая помощь и лечение
 Перелом бедра представляет собой травму с серьезными последствиями для здоровья. Часто сопровождается развитием болевого шока или массивного кровотечения. При такой травме повреждение бедренной артерии и вены может стать причиной летального исхода.
Перелом бедра представляет собой травму с серьезными последствиями для здоровья. Часто сопровождается развитием болевого шока или массивного кровотечения. При такой травме повреждение бедренной артерии и вены может стать причиной летального исхода.Все травмы классифицирует в зависимости от наличия повреждения целостности кожных покровов. То есть выделяют открытые и закрытые повреждения. Закрытые ещё делятся по признаку смещения или отсутствия костных отломков.
Бедренная кость одна из крупных костей скелета. Один конец участвует в образование коленного сустава, а другой тазобедренного.
Симптомы закрытого перелома бедра
В составе любой кости различают метафиз, эпифиз и диафез. В соответствии с этим повреждения бедренной кости подразделяют на виды:
- метафизарные или мыщелковые, возникают при падении;
- эпифизарные или перелом шейки бедра;
- диафизарные.
 В зависимости от этого варьирует клиническая картина. К симптомам метафизарного повреждения относят:
В зависимости от этого варьирует клиническая картина. К симптомам метафизарного повреждения относят:- резкая боль;
- ограничение движение в суставах;
- припухлость и деформация за счёт гематомы или отека.
К проявлениям эпифизарных травм относят:

- боль в области тазобедренного сустава;
- усиливается при движениях;
- нога на больной стороне чаще повернута кнаружи;
- если перелом со смещением отломков, то больная нога короче здоровой;
- характерен симптом прилипшей пятки, то есть больной никак не сможет понять прямую ногу.
Диафизарные или по-другому повреждения тела бедренной кости. Сопровождаются:

- резкими болями;
- гематомами и отеком;
- отмечается избыточная подвижность;
- симптом крепитации (при надавливании слышан хруст).
Первая помощь при открытом переломе бедра
- Самое главное это обездвижить пострадавшего с помощью наложения шин.
- В качестве шин можно использовать доски, лыжи, плотный картон.
- Следует наложить две шины, для полной иммобилизации.
- При наложении шины следует руководствоваться следующими правилами:
- зафиксированы должны быть коленный, голеностопный и тазобедренный сустав;
- один конец шины должен, находится на уровне пятки, другой следует расположить в подмышечную впадину;
- вторую шину накладывают с другой стороны ноги по такому же принципу, только упираясь при этом в паховую область;
- плотным бинтом или любыми другими подручными средствами нужно фиксировать ногу к шине;
 Если рядом не нашлось твёрдого предмета, подходящего для шины, следует просто прибинтовать к здоровой ноге.
Если рядом не нашлось твёрдого предмета, подходящего для шины, следует просто прибинтовать к здоровой ноге.Для снижения болевого синдрома следует дать пострадавшему анальгетики и вызвать скорую помощь. Ни в ком случае не пытайтесь вправить кость. Это может привести к массивному кровотечению.
Накладывать шину удобнее, если вас двое. При этом один человек аккуратно без рывков приподнимает ногу, главное не допустить ещё большее смещение отломков. Второй же плавными движениями и равномерно накладывает шину прибинтовывая её к ноге.
Если жи фаланги пальцев не повреждены, лучше их оставить открытыми. Так удобно контролировать активность кровообращения. Бледность и синюшность кожи в данном случае будет говорить о массивном кровотечение и компенсации организма в ответ на неё. При этом происходит децентрализация кровотока. То есть кровь депонируется в важных органах таких как головной мозг, лёгкие, печень. Это и вызывает посинение пальцев ног.
В случае обширной травмы нижней конечности, перелом может сопровождаться повреждением костей фаланг стопы. Поэтому можно ознакомится со статье в которой говорится о том, что делать при переломе мизинца на ноге.
Первая помощь при переломе бедра
Помощь при закрытом переломе бедра состоит в следующем:
- наложение шин с двух сторон больной ноги;
- обезболивание анальгетиками;
- если рядом нет анальгина, то можно дать пострадавшему нестероидные противовоспалительные препараты, например нурофен;
- вызвать скорую помощь.
Первая помощь при открытой или закрытой травме отличается друг от друга. Главное своевременно обездвижить ногу. В случае смещения костных отломков, возможно повреждение сосудов и развития кровотечения, которое тяжело остановить.
В случае отсутствия возможности транспортировать пострадавшего бригадой скорой помощи, необходимо максимально обеспечить надежную фиксацию ноги. Только тогда самостоятельно перенеся больного в машину, доставить его в больницу.
При открытых переломах высок риск развития заражения через раненную поверхность. Поэтому следует поверх раны положить стерильную повязку.
Перелом бедра часто сопровождается растяжением мышц. О том, что делать в случае растяжения мышц бедра следует ознакомиться в следующей статье.
Что делать при переломе шейки бедра?
Повреждение шейки бедра часто возникает при падении в момент удара о твёрдое покрытие. Первая помощь заключается в следующем:
- необходимо наложить шину;
- если нет такой возможности, то следует успокоить пострадавшего и дать ему обезболивающие препараты;
- вызвать бригаду скорой помощи или самостоятельно госпитализировать пострадавшего.
При таком виде повреждения бедра, требуется оперативное лечение в стационаре. В момент травмы, наряду с бедром, может произойти перелом костей голени.
Информация о первой помощи при переломах костей голени представлена в следующей статье.
Лечение перелома бедренной кости
Почти все повреждения бедра требуют оперативной тактики лечения. Гипс применяют только у детей. При открытых травмах операцию проводят сразу при поступлении в стационар, это связанно с высоким риском развития инфекционных осложнений.
До наступления операции на ногу накладывают лангету. Она обеспечивает возможность правильного расположения костных отломков.
Применяют следующие виды лечения:
- Наружная фиксация отломков проводится с помощью специальных штифтов (винтов). Данное устройство служит опорой для поддержания костных отломков. При повреждении бедра данный метод являться временным лечением.

- Остеосинтез производят так же с помощью штифтов. Только в этом методе стержень штифта вводит, в зону повреждения тем самым поддерживаются костные обломки.
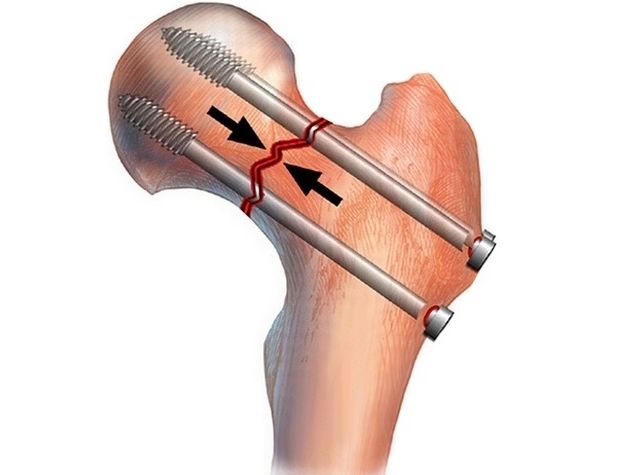

- Репозиция костных отломков используется в ходе операции как метод сопоставления их на место.
 Более подробно со способами лечения перелома и отзывами пациентов после операции можете ознакомиться на сайте компании Artusmed
Более подробно со способами лечения перелома и отзывами пациентов после операции можете ознакомиться на сайте компании ArtusmedРеабилитация
Для полного восстановления кости требуется около полу года. Рекомендовано сразу после проведения операции нагружать травмированную кость. Конечно, это должно происходить под наблюдением специалиста. Для передвижения в первое время используют костыль.
Лечебная физкультура один из методов восстановления функциональной активности нижней конечности. Данные занятия позволяют справиться с развитием мышечного гипотонуса.

 Посте курса реабилитации можно прибегнуть к рецептам народной медицины для улучшения кровообращения в месте повреждения.
Посте курса реабилитации можно прибегнуть к рецептам народной медицины для улучшения кровообращения в месте повреждения.Необходимо взять мёд и смешать его в равных пропорциях с горчицей. Можно туда ещё добавить морскую соль или поваренную. Данную смесь массирующими движениями можно наносить на область повреждения.
Самое главное в реабилитации и мероприятии после её курса эта физическая активность. Необходимо ускорять кровоток, улучшать приток полезных веществ к месту повреждения.
Осложнения
Последствия повреждения бедренной кости могут быть следующими:
- Повреждение кровеносных сосудов и нервов, проходящих рядом с костью. К таким относится бедренная артерия и вены и одноименный нерв. Развитие массивного кровотечения, является одним из самых тяжелых последний при травме.
- Развитие септических осложнений возникают при открытых травмах. Такая ситуация требует лечения антибиотическими средствами.
Осложнения при повреждении бедренной кости могут стать причиной летального исхода.


Очень тяжелой и опасной травмой является открытый перелом бедра (femur). Для того чтобы избежать осложнений, крайне важно своевременно и правильно оказать первую помощь пострадавшему, а также доставить его в больницу. Рассмотрим этот вид перелома более подробно, а также разберем особенности его лечения.
Признаки и отличия
Выявить у человека открытый перелом очень просто, сложно его не заметить.
Подобного рода повреждения сопровождаются такими признаками:
- сильная боль;
- нарушение целостности кожного покрова;
- кровотечение в месте разрыва;
- нарушение двигательной способности конечности;
- в ране просматриваются фрагменты сломанной кости.
Так как отломки выходят наружу через кожу, можно сразу диагностировать такую травму. Некоторые фрагменты способны привести к обширным повреждениям мышечной ткани, нервных окончаний и кровеносных сосудов.
Чем крупнее сосуд задет, тем интенсивнее кровопотеря у пострадавшего. Чтобы не допустить непоправимых последствий, действовать необходимо максимально быстро. В таких ситуациях болевой симптом отступает на второй план, важно уделить максимум внимания остановке кровотечения.
Человек в результате травмы может испытать травматический шок. Сильная боль и кровопотеря нарушают сердечный ритм, сбивают дыхание, провоцируют приступ паники и потерю сознания.
Причины получения травмы
«Заработать» открытый перелом правого бедра на самом деле очень легко. Особенно это актуально для людей с хрупкой костной тканью и повышенной двигательной активностью. Именно по этой причине риск травмирования возрастает у детей, и у пожилых людей (особенно у больных остеопорозом и другими костными недугами).
Основной механизм получения травмы заключается в том, что в момент оказания повышенной нагрузки на конечность, кость не выдерживает и разделяется на отдельные фрагменты. Мышечное натяжение приводит к искажению естественного положения отломков, что в отдельных случаях провоцирует разрыв окружающих мягких тканей вместе с кожным покровом.
Причинами столь серьезных переломов могут стать:
- неудачное падение;
- ДТП;
- огнестрельное ранение;
- сильный удар.
Сила может быть приложена как непосредственно на участок разлома костной ткани, так и на соседние зоны. В некоторых случаях такой перелом становится результатом неправильного оказания первой помощи или транспортировки при закрытом повреждении.
Риски и осложнения
Подобные травмы очень опасны для человека, так как они связаны с рисками на каждом этапе. Даже после получения своевременной медицинской помощи можно столкнуться с осложнениями, угрожающими нормальной жизни в дальнейшем.
Первый риск, который следует иметь ввиду – это кровотечение. Нарушение целостности мягких тканей и кожи ведет к потере значительного объема крови. К тому же существует риск повреждения крупных сосудов, в том числе, бедренной артерии. Цена беспечности в таких случаях – жизнь.
К прочим рискам относятся:
- инфицирование раны, нагноение и сепсис;
- жировая эмболия;
- перелом или смещение фиксирующего кости штифта;
- образование костной шапочки;
- укорочение конечности;
- некроз тканей;
- потеря двигательной способности;
- инвалидность;
- летальный исход.
Первая помощь
Необходимо, чтобы пострадавшего как можно осмотрел врач, поэтому не медлите с вызовом кареты «скорой помощи». Операция в данном случае обязательна, но до того, как травмированного человека доставят в больницу, важно правильно оказать ему первую помощь.
Инструкция по оказанию первой доврачебной помощи заключается в следующем:
- Остановите кровотечение. Для этого зажмите рану стерильной повязкой, а при сильной потере крови – пережмите жгутом бедренную артерию выше места ранения.
- Дайте обезболивающее (а лучше уколите) и достаточно питья. Сильная боль способна спровоцировать потерю сознания и шок.
- Зафиксируйте ногу. Для этого используйте шину или любые подходящие подручные материалы. Кость при этом трогать и пытаться вправить нельзя.
- Отвлеките пострадавшего. Займите его разговором, успокойте, окажите любого рода психологическую поддержку.








Особенности лечения
Лечение такой травмы – это сложный и чрезвычайно длительный процесс. На протяжении курса терапии возможно повторение отдельных этапов до достижения оптимального результата. Основной упор ставится на хирургические методы, однако далеко не все негативные последствия травмы удается устранить даже опытным врачам.
Обязательно нужно позаботиться об удалении всего того, что может привести к инфицированию и нагноению тканей. К тому же важно добиться максимальной реконструкции поврежденного участка, снизив при этом риски развития сопутствующих осложнений. При наличии обширной кровопотери первоочередной задачей становится восстановление утраченного объема жидкости путем проведения переливания.
В целом хирургическое лечение можно разбить на три основных этапа. Их ключевые характеристики рассмотрим в таблице ниже.
Выбор оптимального метода лечения для каждого этапа производится индивидуально для каждого пациента. Чем раньше будут произведены необходимые манипуляции, тем больше у человека шансов на благоприятный исход.
При этом стоит помнить, что нет стопроцентной гарантии восстановления двигательной способности поврежденной конечности на прежний уровень. Также существует угроза развития жировой эмболии. Вт то же время ответственность за заживление раны ложится как на врачей, так и на самого пациента.
По мере консолидации перелома и заживления раны, организм пациента восстанавливает силы. Промежуточная рентгенологическая диагностика позволяет контролировать состояние больного и течение процессов регенерации. Может возникнуть необходимость в проведении повторной операции, причем неоднократно.
Однако между хирургическими вмешательствами необходимо выдержать достаточную паузу, чтобы не навредить ослабленному организму. В то же время, не всегда есть возможность ждать полной стабилизации состояния больного. Важно взвесить все риски и подобрать наиболее подходящую стратегию лечения.
Реабилитация
Открытый перелом шейки бедра, его головки или диафиза предусматривает длительный период реабилитации. После того как кости срастутся, а послеоперационные швы затянуться, можно постепенно переходить к восстановительным мероприятиям.
К ним относятся:
- посещение физиотерапевтических процедур;
- массаж (только после полной консолидации перелома;
- лечебная физкультура для восстановления подвижности конечности и силы мышц;
- ежедневные прогулки для общего тонуса.
Также на протяжении всего периода лечения и реабилитации важно принимать те лекарства, которые вам пропишет врач, и соблюдать диету, чтобы обеспечить организм необходимыми полезными веществами.
Чего делать нельзя
Особое внимание стоит уделить вопросу о том, чего делать категорически не стоит.
Вот, что делать при такой травме запрещено:
- отказываться или медлить с визитом к врачу;
- пытаться самостоятельно вправить отломки кости;
- принимать алкоголь в качестве обезболивающего;
- наступать на поврежденную ногу;
- промывать рану сырой водой;
- пропускать прием антибиотиков;
- проводить повторную операцию без перерыва на восстановление организма;
- вытаскивать фиксирующий штифт при нагноении раны;
- терпеть сильную боль и прочие проявления осложнений.
varikocele.com
Открытый перелом бедренной кости со смещением и без: первая помощь, сроки восстановления | Полезно знать


Очень тяжелой и опасной травмой является открытый перелом бедра (femur). Для того чтобы избежать осложнений, крайне важно своевременно и правильно оказать первую помощь пострадавшему, а также доставить его в больницу. Рассмотрим этот вид перелома более подробно, а также разберем особенности его лечения.
Признаки и отличия
Выявить у человека открытый перелом очень просто, сложно его не заметить.
Подобного рода повреждения сопровождаются такими признаками:
- сильная боль;
- нарушение целостности кожного покрова;
- кровотечение в месте разрыва;
- нарушение двигательной способности конечности;
- в ране просматриваются фрагменты сломанной кости.
Так как отломки выходят наружу через кожу, можно сразу диагностировать такую травму. Некоторые фрагменты способны привести к обширным повреждениям мышечной ткани, нервных окончаний и кровеносных сосудов.
Чем крупнее сосуд задет, тем интенсивнее кровопотеря у пострадавшего. Чтобы не допустить непоправимых последствий, действовать необходимо максимально быстро. В таких ситуациях болевой симптом отступает на второй план, важно уделить максимум внимания остановке кровотечения.
Человек в результате травмы может испытать травматический шок. Сильная боль и кровопотеря нарушают сердечный ритм, сбивают дыхание, провоцируют приступ паники и потерю сознания.
Причины получения травмы
«Заработать» открытый перелом правого бедра на самом деле очень легко. Особенно это актуально для людей с хрупкой костной тканью и повышенной двигательной активностью. Именно по этой причине риск травмирования возрастает у детей, и у пожилых людей (особенно у больных остеопорозом и другими костными недугами).
Основной механизм получения травмы заключается в том, что в момент оказания повышенной нагрузки на конечность, кость не выдерживает и разделяется на отдельные фрагменты. Мышечное натяжение приводит к искажению естественного положения отломков, что в отдельных случаях провоцирует разрыв окружающих мягких тканей вместе с кожным покровом.
Причинами столь серьезных переломов могут стать:
- неудачное падение;
- ДТП;
- огнестрельное ранение;
- сильный удар.
Сила может быть приложена как непосредственно на участок разлома костной ткани, так и на соседние зоны. В некоторых случаях такой перелом становится результатом неправильного оказания первой помощи или транспортировки при закрытом повреждении.
Риски и осложнения
Подобные травмы очень опасны для человека, так как они связаны с рисками на каждом этапе. Даже после получения своевременной медицинской помощи можно столкнуться с осложнениями, угрожающими нормальной жизни в дальнейшем.
Первый риск, который следует иметь ввиду – это кровотечение. Нарушение целостности мягких тканей и кожи ведет к потере значительного объема крови. К тому же существует риск повреждения крупных сосудов, в том числе, бедренной артерии. Цена беспечности в таких случаях – жизнь.
К прочим рискам относятся:
- инфицирование раны, нагноение и сепсис;
- жировая эмболия;
- перелом или смещение фиксирующего кости штифта;
- образование костной шапочки;
- укорочение конечности;
- некроз тканей;
- потеря двигательной способности;
- инвалидность;
- летальный исход.
Первая помощь
Необходимо, чтобы пострадавшего как можно осмотрел врач, поэтому не медлите с вызовом кареты «скорой помощи». Операция в данном случае обязательна, но до того, как травмированного человека доставят в больницу, важно правильно оказать ему первую помощь.
Инструкция по оказанию первой доврачебной помощи заключается в следующем:
- Остановите кровотечение. Для этого зажмите рану стерильной повязкой, а при сильной потере крови – пережмите жгутом бедренную артерию выше места ранения.
- Дайте обезболивающее (а лучше уколите) и достаточно питья. Сильная боль способна спровоцировать потерю сознания и шок.
- Зафиксируйте ногу. Для этого используйте шину или любые подходящие подручные материалы. Кость при этом трогать и пытаться вправить нельзя.
- Отвлеките пострадавшего. Займите его разговором, успокойте, окажите любого рода психологическую поддержку.
 Первое, что необходимо при серьезной травме – вызвать пострадавшему «скорую».
Первое, что необходимо при серьезной травме – вызвать пострадавшему «скорую».
 При сильном кровотечении необходимо наложить жгут или давящую повязку выше места повреждения.
При сильном кровотечении необходимо наложить жгут или давящую повязку выше места повреждения.
 Немаловажную роль в механизме образования травматического шока играет психосоматика, поэтому старайтесь поддержать пострадавшего и отвлечь его.
Немаловажную роль в механизме образования травматического шока играет психосоматика, поэтому старайтесь поддержать пострадавшего и отвлечь его.
Особенности лечения
Лечение такой травмы – это сложный и чрезвычайно длительный процесс. На протяжении курса терапии возможно повторение отдельных этапов до достижения оптимального результата. Основной упор ставится на хирургические методы, однако далеко не все негативные последствия травмы удается устранить даже опытным врачам.
Обязательно нужно позаботиться об удалении всего того, что может привести к инфицированию и нагноению тканей. К тому же важно добиться максимальной реконструкции поврежденного участка, снизив при этом риски развития сопутствующих осложнений. При наличии обширной кровопотери первоочередной задачей становится восстановление утраченного объема жидкости путем проведения переливания.
В целом хирургическое лечение можно разбить на три основных этапа. Их ключевые характеристики рассмотрим в таблице ниже.
Выбор оптимального метода лечения для каждого этапа производится индивидуально для каждого пациента. Чем раньше будут произведены необходимые манипуляции, тем больше у человека шансов на благоприятный исход.
При этом стоит помнить, что нет стопроцентной гарантии восстановления двигательной способности поврежденной конечности на прежний уровень. Также существует угроза развития жировой эмболии. Вт то же время ответственность за заживление раны ложится как на врачей, так и на самого пациента.
По мере консолидации перелома и заживления раны, организм пациента восстанавливает силы. Промежуточная рентгенологическая диагностика позволяет контролировать состояние больного и течение процессов регенерации. Может возникнуть необходимость в проведении повторной операции, причем неоднократно.
Однако между хирургическими вмешательствами необходимо выдержать достаточную паузу, чтобы не навредить ослабленному организму. В то же время, не всегда есть возможность ждать полной стабилизации состояния больного. Важно взвесить все риски и подобрать наиболее подходящую стратегию лечения.
Реабилитация
Открытый перелом шейки бедра, его головки или диафиза предусматривает длительный период реабилитации. После того как кости срастутся, а послеоперационные швы затянуться, можно постепенно переходить к восстановительным мероприятиям.
К ним относятся:
- посещение физиотерапевтических процедур;
- массаж (только после полной консолидации перелома;
- лечебная физкультура для восстановления подвижности конечности и силы мышц;
- ежедневные прогулки для общего тонуса.
Также на протяжении всего периода лечения и реабилитации важно принимать те лекарства, которые вам пропишет врач, и соблюдать диету, чтобы обеспечить организм необходимыми полезными веществами.
Чего делать нельзя
Особое внимание стоит уделить вопросу о том, чего делать категорически не стоит.
Вот, что делать при такой травме запрещено:
- отказываться или медлить с визитом к врачу;
- пытаться самостоятельно вправить отломки кости;
- принимать алкоголь в качестве обезболивающего;
- наступать на поврежденную ногу;
- промывать рану сырой водой;
- пропускать прием антибиотиков;
- проводить повторную операцию без перерыва на восстановление организма;
- вытаскивать фиксирующий штифт при нагноении раны;
- терпеть сильную боль и прочие проявления осложнений.
Различные нарушения могут привести к серьезным осложнениям, притом, что их можно было бы избежать. Лучше всего как можно скорее обратиться за квалифицированной медицинской помощью и строго следовать инструкциям лечащего врача в дальнейшем, до полного выздоровления. Подробнее об открытых переломах бедра смотрите в видео в этой статье.
Клинические признаки перелома у собак
Клинически перелом у собаки вне зависимости от локализации всегда обусловлен болью, отеком, развитием гематомы и нарушением опоры на больную лапу. В некоторых случаях перелом у собак может сопровождаться травмой мягких тканей, а так же кровотечением. Такой тип перелома называется открытым. Часто открытый тип перелома встречается после автомобильных травм или драк с другими животными.
Перелом без нарушения целостности кожи имеет название закрытый. Это самый распространенный перелом собак небольшого размера, так как внешнее воздействие окружающей среды здесь будет не значительным.
Топография переломов может быть различной и в зависимости от места перелома клинические признаки могут изменяться. Мы разберем клинические признаки каждого перелома по месту их локализации.
Перелом бедра у собаки
Перелом бедренной кости у собак сопровождается выраженной болью, собака не сможет опираться на лапу. Практически во всех случаях будет наблюдаться отек или развитие гематомы в области мышц бедра. При открытых переломах бедра могут наблюдаться сильные кровотечения, то требует незамедлительного оказания помощи собаке. Особенно внешне заметны большинство клинических признаков при переломах диафиза бедра, то есть середины. При переломах головки, шейки бедра внешне отека или гематомы может не наблюдаться. При таком типе перелома бедра у собак будет наблюдаться только боль и нарушение опоры на больную лапу.
Перелом плеча у собаки
При переломе плеча у собаки будет наблюдаться нарушение опоры по типу «висячей конечности» на травмированную лапу, боль и отек. При переломе плечевой кости с нарушением кожного покрова может наблюдаться сильное кровотечение, что незамедлительно требует обращения за помощью в клинику. При закрытых переломах плеча может наблюдаться образование гематомы.
Перелом голени у собаки
Перелом голени у собаки происходит со смещением и нарушением целостности большеберцовой и малоберцовой костей по причине сильной подвижности и отсутствием большого количества мышц покрывающих кости. При таком переломе опора на больную лапу невозможна, часто лапа может болтаться и принимать не естественное положение. Помимо отека и боли, при таких переломах часто развиваются гематомы из-за близкого расположения сосудов. Часто переломы голени у собак могут быть открытыми и сопровождаться кровотечениями.
Перелом предплечья у собаки
Переломы предплечья у собак часто сопровождаются переломом обоих костей предплечья (лучевой и локтевой) и часто со смещением. Собака так же не будет пользоваться больной лапой, как правило, наблюдается отечность на запястье или пальцах. Часто сломанная лапа выглядит короче, чем здоровая. При травме с нарушением кожного покрова так же может наблюдаться кровотечение и зияние обломков.
Перелом позвоночника у собаки
Перелом позвоночника у собаки характеризуется помимо болевых ощущений неврологическими нарушениями. Если перелом позвоночника произошел в шейном отделе результат это полная потеря способности к передвижению. При переломе позвоночника в нижней части грудного или поясничного отдела означает потеря возможности передвижения на задних лапах. Часто может наблюдаться бесконтрольное мочеиспускание или дефекация.
Перелом челюсти у собаки
Перелом челюсти у собак, помимо боли, сопровождается искривлением. Собака с трудом или вообще не может ее сомкнуть, особенно если сломаны обе ветви. Может наблюдаться истечение слюны. При открытых переломах будет выделяться слюна с кровью.
Перелом ребер у собаки
При переломе ребер у собаки будет наблюдаться учащенное поверхностное дыхание. Такой тип дыхания может быть обусловлен болевым синдромом или наличием вторичной травмы после перелома ребер такой, как пневмоторакс. Если речь идет об открытом переломе ребер, это неминуемо влечет за собой развитие пневмоторакса. Данное состояние угрожает жизни собаке.
Перелом крестца у собаки
При переломе крестца помимо боли может наблюдаться недержание мочи и кала. Такие собаки могут не утрачивать способность ходить, но ходят с трудом в первое время после травмы. При переломе крестца у собак часто наблюдается нарушение чувствительности хвоста, собака не может им шевелить или поднять его.
Перелом таза у собаки
При переломе таза клинические признаки могут различаться, это зависит от локализации перелома. Помимо боли, при переломе таза у собак может быть нарушение походки в результате не стабильности таза или переломе вертлюжной впадины. При сильной нестабильности костей таза собаки теряют способность к передвижению.
Первая помощь при переломах у собак
Первая помощь при переломе у собаки будет заключаться в обеспечении неподвижности места перелома или же всего животного для уменьшения боли и транспортировки в ветеринарную клинику. При открытых переломах необходимо остановить кровотечение: наложит тугую бинтовую повязку. Перед этим рану можно промыть антисептическим раствором.
При любом переломе трубчатых костей, например передней или задней лапы, можно попытаться наложить шину из подручных материалов.
При переломе позвоночника, ребер, таза, крестца животное перемещают на ровную, жесткую поверхность. Пытаться фиксировать место перелома или собаку не нужно.
При переломе нижней челюсти можно попытаться подвязать ее к верхней челюсти бинтом или просто надеть намордник.
После травмы собака испытывает боль, и сильнейший стресс, поэтому если животное агрессивно — не пытайтесь зафиксировать перелом или промыть открытую рану. Собака в состоянии шока может вас покусать! Все что нужно будет сделать это надеть намордник или фиксирующую повязку на морду и быстро доставить собаку в ветеринарную клинику для оказания помощи.
Диагностика переломов у собак в ветеринарной клинике
Рентген-диагностика в ветеринарной клинике предполагает проведение исследования в двух плоскостях. После проведения рентгена решается вопрос о выборе методики проведения остеосинтеза, то есть способе фиксации сломанной кости. Практически всегда после ДТП или других происшествий собаки поступают с вторичными травмами, которые требуют иногда еще большего внимания, чем сам перелом. При поступлении в ветеринарную клинику пострадавшему животному вводят лекарства снимающие боль (анельгизирующие средства), оказывают манипуляции по остановки кровотечения и прочие процедуры, которые способствуют стабилизации всех систем организма и снимают риск возникновения летального исхода. При проявлении агрессии у собаки применяют седативные препараты при процедурах или исследованиях.
Для особо тяжелых пациентов, которым требуется стабилизация более длительная с проведением манипуляций (капельницы и прочее) у нас в клинике существует стационарное отделение.
Перед проведением хирургических манипуляций проводят лабораторные анализы (биохимический и клинический анализы крови) и проводят Эхо сердца и ЭКГ.
При подозрении на травму брюшной полости или наличие полостного кровотечения проводят УЗИ брюшной полости, только после решения данной проблемы проводят лечение перелома.
Лечение переломов у собак
Лечение переломов у собак зависит от типа перелом, его сложности и веса собаки. Если мы говорим об открытых переломах, где риск инфицирования очень высок, то здесь используют аппараты внешней фиксации. Это могут быть двусторонний аппарат внешней фиксации у собак с весом до 20 кг или стержневой аппарат, аппарат Елизарова у собак с весом более 20 кг. Данные конструкции распространены у собак при переломах предплечья или голени, менее распространены при переломах плеча или бедра.
Закрытые переломы у небольших собак сопоставляют при помощи внешней фиксации, так как повреждение мягких тканей здесь незначительное.
Закрытые переломы плечевой или бедренной кости сопоставляют с применением опорных пластин разных видов (DCP, LCP) или специальных штифтов, без учета массы животного. Перелом плечевой или бедренной кости в дистальном отделе, в зоне роста или межмыщелковым внутри суставном переломе для сопоставления и стабильности может применяться методика с размещением спиц Киршнера и стягивающего винта. Для стабилизации в случае перелома позвоночника, помимо опорных пластин, применяют более сложные и надежные конструкции обеспечивающие стабильность позвоночника, а именно транпедикулярные фиксаторы. В случае перелома костей челюсти применяются специальные опорные пластины, при инфицировании проводится вне очаговый остеосинтез.
Автор статьи: ветеринарный врач-хирург, специалист по травматологии, ортопедии и нейрохирургии Маслова Екатерина Сергеевна
Особенности анатомии
Большая берцовая кость получила свое название из-за противопоставления малой, т.к. она более массивная и крупная. Располагается между костными образованиями стопы и бедренной костью, представляет собой трехгранное тело, прощупываемое под эпителием. Сверху расположены мыщелки, суставные поверхности которых входят в состав коленного сустава. В передней части локализована большеберцовая бугристость, к которой прикреплено сухожилие четырехглавой мышцы бедра.
Под наружным мыщелком расположена суставная площадка малой берцовой кости. Внизу большая кость расширена, образуя суставную площадку голеностопного сустава. Сзади она лимитирована краем, а изнутри — лодыжкой. Наиболее подвержены травмам именно эти образования.
Кость имеет 3 края:
- передний с заостренной формой, являющийся латеральной поверхностью,
- коллатеральный (медиальный), расположенный сбоку, легко пальпирующийся через кожу из-за значительного выступания,
- межкостный, обращенный к малоберцовой кости.
Большеберцовая кость состоит из 3 отделов:
- дистального и проксимального эпифизов,
- тела, их соединяющих.
В проксимальный эпифиз входят медиальный и латеральный мыщелки, соединяющие эту кость с бедренной. Здесь расположен утолщенный край, окружающий поверхности суставов, называемый метафизом.
В дистальном эпифизе, расположенном сверху, локализованы межмыщелковые бугорки. Его суставная поверхность соединяется с таранной костью.
Причины повреждений
Возникновение переломов обусловливается превышением нагрузки на костную ткань, которую способна выдержать большая берцовая кость.
Наиболее распространенными причинами являются следующие:
- занятия экстремальными видами спорта,
- ДТП,
- падение с высоты,
- удары в кость,
- неудачно выполненные прыжки,
- повышенная гиперактивность в детском возрасте,
- пожилой возраст (из-за более пористой и хрупкой костной ткани).
В основном причиной перелома служит резкое изменение направления движения ноги, когда она приземляется с почти разогнутым коленом с высоты. Получение травмы характерно для лыжников, баскетболистов, футболистов, волейболистов.
Классификация переломов
По механизму получения травмы переломы подразделяются на:
- импрессионные с образованием трещины из-за вдавливания,
- компрессионные — происходящие при длительном сжатии тела кости,
- инерционные — перелом образуется по инерции из-за удара.
По виду выделяют следующие типы переломов:
- оскольчатые, при которых образуются несколько обломков,
- стабильные — переломы без смещения или с незначительным смещением отломков по отношению друг к другу,
- перелом большой берцовой кости со смещением — ее отломки смещены по отношению друг к другу,
- поперечные с расположением линии перелома перпендикулярно оси кости,
- винтообразные (спиральные) — линия расположена спирально по кости,
- косые — со скошенной линией травмы.
Косой перелом большой берцовой кости является нестабильным, имеющим тенденцию к увеличению смещения.
Также выделяют закрытый и открытый переломы. В первом случае эпителий не повреждается, во втором — целостность кожи и мышц нарушается.
По месту перелома они подразделяются на:
- внутрисуставные,
- компрессионные,
- медиальные.
По расположению перелома в верхней части голени выделяют:
- Повреждение мыщелки. Появляется боль, отечность. Движения в области колена ограничены. В коленный сустав происходит кровоизлияние, приводящее к его увеличению. В зависимости от того, поврежден наружный или внутренний мыщелок, голень отклоняется наружу или вовнутрь соответственно.
- Перелом бугристости, прикрепленной к надколеннику сухожилиями бедренной мышцы. При полученной травме происходит сильное сокращение мышцы, приводящее к отрыву бугристости. Появляется боль в передней части голени, отечность и деформация. Наиболее характерна для молодых людей, ведущих активный образ жизни.
По расположению перелома в средней и нижней части голени выделяют:
- Перелом диафиза (тела) большеберцовой кости из-за полученного прямого удара по голени. Она деформируется, пострадавший не может опереться на поврежденную ногу, ощущается боль с отеком мягких тканей. Наблюдается движение отломков и крепитация (хруст костей).
- Дистальные переломы в зоне голеностопа.
Трещины в верхних и нижних отделах классифицируют на около- и внутрисуставные.
Характерные признаки
У пациента наблюдается резкая боль, деформирование голени, которая может быть скручена (при винтовом переломе), углообразно искривлена или укорочена. В зоне повреждения слышен хруст и ощущается подвижность отломков. Совершение движений и опора на конечность невозможны. Со временем образуется отек, даже если он отсутствовал первоначально. На коже появляются кровоподтеки.
Открытые переломы характеризуются наличием раны, через которую просматриваются отломки кости.
Первая помощь
Перед отправкой пострадавшего в травматологическое отделение или перед прибытием скорой помощи выполняют следующие действия:
- купируют боль с помощью Нимесулида, Ибупрофена, Анальгина, Кеторола,
- обездвиживают поврежденную ногу наложением шины, в качестве которой могут выступать доски, одна из которых закрепляется с наружной, а другая — с внутренней стороны ноги с фиксацией тканевой повязкой или бинтом,
- при открытом переломе удаляют видимые загрязнения, обрабатывая края раны антисептическими средствами и закрывают стерильной повязкой,
- при сильном кровотечении накладывают жгут на бедро на срок не более 2 часов.
Диагностика
Врач производит обследование пациента в следующей последовательности:
- визуальный осмотр на наличие признаков перелома: кровоизлияний, отеков, повреждений кожи,
- опрос пациента для уточнения обстоятельств произошедшего,
- проведение инструментальных исследований, включая рентген, а при подозрении на перелом расположенных поблизости суставов — и КТ.
Лечение перелома
В зависимости от тяжести травмы и ее характера лечение перелома большой берцовой кости может быть консервативным, хирургическим или медикаментозным.
Консервативные методы
Их в основном используют при стабильных переломах, применяя наложение гипсовой повязки. Применяют 2 способа консервативного лечения:
- ручная репозиция отломков с наложением гипса от стопы до колена,
- скелетное вытяжение при нахождении пациента на постельном режиме с укладыванием ноги на специальную рамку, к которой подвешивают груз.
Стабильные переломы без смещения встречаются очень редко. При скелетном вытяжении спицу пропускают через пятку с укладыванием ноги на шину. Начальный груз для взрослых в зависимости от их массы тела, характера смещения, вида отломков и степени развития мышц составляет 4-7 кг. В дальнейшем возможна корректировка этого веса.
Правильное положение фрагментов достигается при скелетном вытяжении на протяжении 4 недель. После начала формирования костной мозоли, которая наблюдается на рентгеновском снимке, вытяжение снимают, а на ногу накладывают гипс на срок 2,5-3 месяца. На время всего лечения назначают физиопроцедуры и ЛФК.
Медикаментозная терапия
Лекарственные средства используются и при консервативном, и при оперативном лечении. Для минерализации кости кальцием используются препараты этого элемента:
- Структум,
- Кальцемин,
- Остеогенон,
- Кальций Д3 Никомед.
Против боли и воспалений используются различные НПВП и хондропротекторы. Последние назначают при наличии связи перелома с поверхностью сустава или его длительной иммобилизации. Назначают следующие препараты этой группы:
- Хондроитин комплекс,
- Мукосат,
- Протекон и др.
Их принимают в течение 3 месяцев, после чего делают на 1 месяц перерыв и снова пропивают курс. Они накапливаются, поэтому действие продолжается и после прекращения их приема.
Хирургическое вмешательство
Его осуществляют при:
- наличии сложного оскольчатого перелома из-за невозможности восстановления нормального положения отломков при применении консервативных методов,
- риске развития посттравматических контрактур,
- необходимости ранней активизации пациентов.
Оперативное вмешательство выполняют, преимущественно, через неделю после поступления пациента в стационар. За это время уменьшается отек, осуществляется полноценная диагностика. Перед операцией пациент находится на скелетном вытяжении.
При этом виде лечения используются различные металлоконструкции: блокирующие стержни, пластины, интрамедуллярные штифты. Способ остеосинтеза выбирается с учетом уровня перелома и его характера. Наибольшее распространение получил интрамедуллярный (внутрикостный) метод.
Широкое распространение получило использование аппарата Илизарова, позволяющего восстанавливать правильное расположение отломков как во время проведения операции, так и в послеоперационном периоде. Его применяют и при лечении сложных переломов, включая раздробленные с образованием костных дефектов.
Реабилитация
Восстановительные мероприятия после перелома большой берцовой кости включают несколько этапов. Интенсивность занятий должна возрастать постепенно. Так, при ходьбе сначала используют костыли, затем переходят на ходунки, трость и только после этого на ногу дают полную нагрузку.
Массаж
Его функции состоят в ускорении кровообращения в тканях и разогреве мышц. Массаж после перелома большой берцовой кости предусматривает предварительное поглаживание, после которого осуществляют разминание и растирание. Процедура выполняется массажистом, поскольку неправильные движения при самостоятельном осуществлении могут больше навредить, чем помочь.
Гимнастика при ЛФК
Первоначально упражнения выполняются без нагрузки под контролем инструктора ЛФК. Первые из них заключаются в свешивании ноги с кровати, которая должна сгибаться в колене. Затем на нее можно добавлять нагрузку здоровой конечностью. Движения осуществляют в голеностопном суставе 20 раз за один курс.
Потом ложатся на спину и пытаются сесть при помощи инструктора. Упор осуществляют руками, обхватывая кровать, поднимая одну прямую ногу, а затем — вторую. Это упражнение выполняют 6-8 раз. При появлении болей тренировки прекращают.
Физиотерапия
С помощью электрофореза обеспечивают доставку лекарственных препаратов в ткани. Ускоряют кровоток и улучшают метаболизм магнитотерапией. Для лучшего проникновения обезболивающих мазей и гелей применяют ультразвук. Ускорение регенерации добиваются с помощью переменных токов.
Если ставится металл, то физиопроцедуры ограничиваются. После операции проводят УФ-облучение, способствующее образованию витамина Д, способствующему лучшему усвоению кальция.
Симптомы перелома ноги
Степень выраженности симптомов перелома ноги будет зависеть от сложности течения травмы, а также от характера повреждения. Но, чаще всего среди симптомов повреждения отмечают следующие стандартные проявления:
- Сильная боль в травмированной конечности;
- Головокружение, тошнота, иногда потеря создания;
- Отсутствие подвижности в области перелома;
- Появление отека и гематомы;
- При открытом переломе наблюдается кость, которая и спровоцировала прорывание мягких тканей;
- Во время смещения костей, при пальпации ощущаются отломки;
- Отсутствие возможности согнуть ноги, если перелом произошел в колене.
Признаки перелома ноги отличаются степенью выраженности и продолжительностью, и у каждого потерпевшего протекают по-своему. Единственным одинаковым проявлением во время любого перелома является сильная боль, которая в некоторых случаях требует использование обезболивающих средств.

Классификация переломов
Существует такое понятие, как виды переломов ноги, которые характеризуется теми или иными показателями. Разберем самые доступные варианты классификации, по которым определяют вид и степень перелома.
- По месту локализации:
- Перелом стопы;
- Повреждение голени;
- Перелом колена;
- Перелом бедренной кости.
- По типу перелома;
- Открытый;
- Закрытый.
- При наличии осколков:
- Вколоченная травма;
- Отрывная травма;
- Оскольчатая травма;
- Компрессионная травма.
Чаще всего переломы классифицируют именно по виду: открытые и закрытые. Разберемся с такой классификацией более подробно.

Открытые переломы
Открытый перелом ноги – это повреждение кости, деформация которой привела к разрыву целостности кожи. В результате такого перелома наблюдается рана, которая сопровождается появлением не только болевых ощущений, но еще и крови. В таком случае первой помощи уделяется большое внимание, стараясь в максимально быстрые сроки обработать рану, избегая любой вероятности возникновения инфицирования.
Открытые раны характеризуются более выраженными симптомами боли, нежели открытые, и требуют длительного лечения. Лечение начинают из обезболивания и репозиции отломков, после чего зашивают разрезы и фиксируют конечность с помощью специальных ортопедических конструкций. Затем следует долгий путь реабилитации.
Закрытые переломы
Закрытый перлом ноги возникает чаще всего, он характеризуется нарушением целостности кости, без нарушения ткани. Такие переломы возникают при падении, столкновении во время контактных игр спорта, защемления в момент ДТП. Основными симптомами сломанной ноги при закрытом переломе является боль, отек, кровоподтеки, а также сломанные кости, которые требуют вправления.
Перед назначением лечения и вправления кости, врач проводит снимок конечности, который показывает, произошло смещение или нет, присутствует ли раздробленность кости, требующая хирургического вмешательства и операции.
Если закрытый перелом не характеризуется осложнениями, стандартный курс лечения не занимает много времени. Сколько заживает перелом ноги и сколько ходить в гипсе при переломе ноги – этот вопрос интересует всех потерпевших. В среднем время ношения гипса составляет 4 недели, в некоторых случаях длительность может немного увеличиваться.

Первая помощь при переломе ноги
Во время получения любой травмы, первое, что сопровождает человека – это боль, страх и паника. Что делать если сломал ногу? Необходимо знать правила первой помощи, которые позволят распознать повреждение, а также снизить сильные болевые ощущения, которые обязательно будут присутствовать.
Что делать, если сломал ногу? Первым делом необходимо вызвать скорую помощь и соблюдать следующие действия:
- Если присутствует кровотечение, необходимо наложить жгут выше области поражения, не более чем на 2 часа;
- Если болевые ощущения сильные и больной не может вытерпеть их течение, необходимо дать ему обезболивающее средство, которое хоть на время купирует боль;
- Если скорая помощь длительное время не приезжает, и нет возможности самостоятельно обратиться к врачу, нужно создать иммобилизацию для конечности с помощью подручных средств, ими могут быть доски, ветки, кусок ткани.
Самостоятельно провести все нужные мероприятия для сращения кости не получится, именно поэтому можно говорить только о временной помощи потерпевшему. Она направлена на быстрое купирование боли, устранение симптомов паники и страха. Только по приезду скорой помощи потерпевший получит должный уход, сможет ощутить снижение болевых ощущений и узнает характер перелома после проведения снимка конечности.

Лечение перелома ноги
Процесс лечения перелома ноги начинается только после того, как будет сделан снимок перелома и определены характер и течение проблемы. От того, насколько серьезной окажется травма, зависит дальнейшее лечение и длительность реабилитационных мероприятий.
Если травма сопровождается смещениями, врач сразу вправляет кость и накладывает фиксирующий гипс для правильного сращения. В запущенных случаях, когда происходит раздробление кости, требуется хирургическое вмешательство, которое включает использование металлических конструкций для поддержания кости и правильного ее сращения. В таком случае длительность лечения затягивается на индивидуальный промежуток времени.
Многих также интересует вопрос, как определить перелом ноги? Ориентироваться нужно только на сильные болевые ощущения и отсутствие подвижности в травмированном участке. Но, если перелом происходит без смещения, поставить точный диагноз сможет только специалист, проведя рентгенологический снимок.
Медикаментозная терапия при переломе ноги у ребенка или у взрослого включается только на момент вправления кости или использования металлических конструкций. После наложения гипса врачи не назначают прием лекарственных средств. Единственное, что допускается для приема, это препараты кальция, которые будут способствовать быстрому сращению костей.
Метод терапии при переломе костей требует проведения следующих действий:
- Обезболивания;
- Закрытой репозиции кости;
- Проведение остеосинтеза с небольшими разрезами;
- Наложение гипса.
Это основные методы лечения, которые проводятся для скорейшего сращения кости и восстановления нарушенных функций.

Сколько времени носить гипс?
После получения травмы ноги, многие больные сразу интересуются вопросом, сколько срастается перелом ноги, и на какую продолжительность накладывается гипс. Ситуации во всех случаях разные, продолжительность ношения гипса зависит от места повреждения, степени тяжести, а также сопутствующих нюансов.
Разберем приблизительные сроки ношения гипса при тех или иных переломах:
- В результате перелома голени без смещения гипс накладывается на 3 месяца. Если перелом характеризуется еще и смещением, ношение гипса продлевается еще на 1 месяц;
- При переломе лодыжки без смещения гипс носится 3-7 недель. Если травма характеризуется смещением, в таком состоянии она требует ношения гипса до 3 месяцев;
- В случае перелома стопы, гипс накладывают на 1,5 месяца, а если присутствует смещение – до 12 недель;
- Перелом фаланг пальцев – самая легкая из всех трав нижних конечностей, достаточно двух недель, чтобы срослись все деформированные кости.
Сколько бы не носился гипс при том или ином переломе, процесс длительного обездвижения приводит к тем или иным деформациям конечностей, а также нарушениям их функций. Чтобы восстановить их, потребуется курс реабилитации, который подразумевает использование лечебной гимнастики, направленной на восстановление подвижности.
Реабилитация
Если болит нога после перелома и снятия гипса, она нуждается в постепенной разработке утраченных функций и возвращении подвижности в суставе. Для этого врач назначает определенную программу реабилитации, которая может включать в себя следующие процедуры:
- Физиотерапия;
- Лечебная физкультура;
- Массаж;
- Дыхательные упражнения на восстановление.
Чаще всего врач назначает именно комплекс лечебной физкультуры, который способствует улучшению функциональной подвижности в поврежденном участке. Все упражнения направлены на воздействие не только травмированной, но и здоровой ноги. Они выполняются в медленном темпе с минимальной амплитудой, которая с течением времени постепенно увеличивается.
За счет регулярного использования лечебной физкультуры на фазе восстановления после травмы, происходит препятствие для атрофии и ригидности мышц, травмированная конечность получает достаточно регулярной нагрузки, чтобы за минимальные сроки вернуть прежнюю подвижность.
Массаж также широко используется для восстановления после опорно-двигательных травм, но, в отличие от лечебной физкультуры, он оказывает пассивное воздействие. За счет правильного механического воздействия на пораженный участок происходит расслабление или тонизация ЦНС, устраняются болевые ощущения, разрабатываются мышцы, которые из-за длительного бездействия могли немного атрофироваться.
Чтобы быстрее добиться восстановления, необходимо совмещать лечебную физкультуру и массаж, которые в комплексе будут способствовать улучшению подвижности и циркуляции крови в поврежденном участке. Продолжительность реабилитации определяется индивидуально, все зависит от локализации, характера и степени травмы.
healthage.ru
Болит спина что делать при беременности – Почему болит спина при беременности? Причины и диагностика боли в спине при беременности. Что делать при боли в спине во время беременности? :: Polismed.com
как облегчить сильную боль в позвоночнике, что делать
В период вынашивания ребенка у женщины могут возникать дискомфорт и болезненные ощущения в спине как на ранних, так и на поздних сроках беременности. Это связано с тем, что женский организм начинает перестраиваться вследствие развития плода.
В первую очередь это сказывается на состоянии иммунной системы, после чего начинается смещение центра тяжести и изменения уровня гормонов в крови. Все эти показатели непосредственно связаны с болями в спине при беременности. Повышенная нагрузка сказывается на опорно-двигательной системе беременной, в частности, на позвоночнике. В таких условиях могут проявиться наиболее слабые места в организме. Как правило, это область поясницы и низ живота.
Причины
Период вынашивания плода сказывается на тазобедренном суставе и позвоночнике. После наступления долгожданного момента, выделяются определенные гормоны, которые влияют на тонус мышечной ткани. Из-за такого явления бедренно-крестцовые суставы начинают расслабляться и готовиться к предстоящим родам. В результате чего нарушается равновесие и женщине приходится подстраиваться под выпячивание живота.
Чтобы точно понять, почему болит спина на ранних сроках и что делать, чтобы избавиться от неприятных ощущений, необходимо знать основные причины их появления. К основным причинам относят следующие факторы:
- Наличие заболеваний опорно-двигательного аппарата. Девушка может страдать хроническими болезнями позвоночника до наступления периода вынашивания, поэтому в дальнейшем патологии могут вызывать сильные боли в спине во время беременности.
- Дегенеративные заболевания костной ткани. Наиболее распространенной болезнью является остеохондроз, который характеризуется поражением межпозвоночных дисков в различных отделах позвоночника. Постепенное разрушение хрящевой ткани вызывает сильные боли в спине у беременных.
- Искривление позвоночника. Позвоночный столб может искривляться в правую или левую сторону, вперед или назад, из-за чего выделяют несколько видов патологии. В большинстве случаев заболевание возникает в юношеском возрасте. Сбоку или сзади образуется небольшой изгиб, из-за чего болит спина на ранних сроках беременности. Если его не лечить, то в дальнейшем может возникнуть нарушение работы внутренних органов или инвалидность.
- Длительное пребывание в неудобном положении. Такое явление наблюдается во время сна, когда принята неудобная поза для сна или матрас не подходит для нормального сна. Чтобы избежать таких ситуаций, необходимо подбирать правильные постельные принадлежности в ортопедическом магазине.
- Слабые мышцы в области поясницы. Именно эта группа мышц отвечает за повороты, наклоны вперед и назад. Поэтому при слаборазвитой мускулатуре могут часто возникать ощущения тяжести и дискомфорт.
В первом триместре организм наиболее уязвим из-за структурных и гормональных изменений, на фоне развития плода. Боли могут возникать также после беременности. Это связано с перенесенными родами, которые сильно сказываются на мышцах и суставах тазобедренной кости и позвоночника.

Правильно подобранные позы для сна и ортопедические постельные принадлежности могут значительно уменьшить неприятные симптомы
Какие заболевания могут вызвать боль в спине
Помимо основных причин возникновения дискомфорта, выделяют несколько заболеваний, в связи с которыми женщина может испытывать неприятные и болезненные ощущения.
Панкреатит
До оплодотворения у девушки могут быть проблемы с поджелудочной железой, которые обостряются в период вынашивания ребенка. Воспаление поджелудочной железы встречается крайне редко, но может быть тем самым фактором, который вызывает сильный дискомфорт. Если беременная ведет неправильный образ жизни и часто злоупотребляет спиртными напитками, жирной и тяжелой едой, то все это сказывается на работе данной железы.
На патологию также может повлиять генетическая предрасположенность и депрессивные состояния. Неконтролированные стрессы сказываются на всем желудочно-кишечном тракте, поэтому зачастую панкреатит сопровождается метеоризмом и повышенной кислотностью.
Пиелонефрит
Воспаление почек, основным симптомов которого являются ноющие боли слева или справа в нижней части спины. С передвижением камня в мочеточнике женщина может почувствовать тянущие сильные боли внизу спины, которые невозможно преодолеть. Длительность болевых ощущений может длиться длительное время, поэтому рекомендуется сразу обратиться к врачу. Помимо боли, появляется помутнение мочи и болезненность во время мочеиспускания.
Также в некоторых случаях моча может выделяться вместе с примесями крови. При этом у девушки наблюдается повышение температуры тела.
Риск возникновения пиелонефрита во время вынашивания ребенка возрастает, а лечение данного заболевания проводиться с помощью антибактериальных средств, которые негативно сказываются на организме женщины и плода
Боли на поздних сроках беременности
Болевые ощущения становятся особенно сильными при беременности в третьем семестре. Дискомфорт и давление возникает практически у каждой беременной. Причиной тому может послужить большое давление на позвоночник и ослабление мышц живота. Сильные боли могут опускаться вниз на ноги. При этом девушка будет ощущать дискомфорт во время ходьбы, неудобного расположения или длительного стояния на ногах.
Из-за значительного расслабления мышц, боли могут проявляться в области тазобедренного сустава и крестцово-копчикового отдела. Чтобы убрать неприятную симптоматику и облегчить боль, будущей маме необходимо придерживаться специального рациона, который будет богат на молочные и кисломолочные продукты, мясные и рыбные изделия, фасоль, сою и зелень.
В такой пищи преобладают полезные микроэлементы, в частности, кальций, который необходим для нормального развития плода и поддержания опорно-двигательного аппарата матери. Если не удается поддерживать правильное питание, в котором преобладает кальций, то врачи рекомендуют специальные лекарственные средства. Состав таких препаратов не приносит вреда беременной, но активно восполняет дефицит кальция в организме.
К таким препаратам относят:
- Кальция глюконат. Наиболее простое средство, которое относится к монопрепаратам. В состав входит только кальций, поэтому биодоступность средства значительно ниже, чем у современных препаратов кальция.
- Кальцемин. В состав данного средства входит несколько видов кальция, витамин Д3, цинк, медь и другие микроэлементы. Витамин Д3 помогает организму усваивать кальций и улучшает качество костной ткани. Медь участвует в синтезе коллагена, в котором нуждается организм женщины.
- Кальций Д3 Никомед. В состав препарата входит кальций и холекальциферол (витамин Д3), которые регулируют фосфорно-кальциевый обмен, минерализуют кости и участвуют в передаче нервных импульсов. Все это благоприятно влияет на организм матери и внутриутробный плод.
Совместно с приемом лекарственных препаратов нужно ограничить физические нагрузки и подъем тяжестей, чтобы не вызвать более серьезных осложнений. Также необходимо избегать резких наклонов и движений, которые могут спровоцировать растяжение мышц. На поздних сроках женщине нужно помнить что, если болит спина при беременности, то лучше всего обратиться к врачу и не решать самостоятельно способы лечения, так как это может причинить вред здоровью малыша.

Кальций-Д3 Никомед выпускается в нескольких формах, которые назначаются при различных показаниях. Для беременных девушек суточная норма лекарственного средства составляет 1500 мг кальция и 600 МЕ витамина Д3
Лечение
Когда врач точно определит диагноз, то станет вопрос о лечении патологии. При любых показаниях в первую очередь назначают физические упражнения и обезболивающие медикаменты. В зависимости от поставленного диагноза, специалист подбирает индивидуально курс терапевтических процедур.
При грыже межпозвоночных дисков и других неврологических заболеваний, это могут быть гимнастические процедуры, которые медленно растягивают мышцы спины и делают их более эластичными. Во время физических упражнений улучшается насыщение тканей кислородом, отчего нормализуется обмен веществ. Все процедуры необходимо выполнять под руководством медицинского работника, чтобы не навредить организму еще больше.
Ортопедические изделия помогают уменьшить нагрузку на ноги, ступни и другие части тела. Для беременных идеальным вариантом будут супинаторы и мягкие бандажи. Специальные стельки помогут распределить нагрузку равномерно, чтобы уменьшить выраженную боль. А корсеты и бандажи поддерживают живот будущей матери, чтобы уменьшить нагрузку на спину.
Медикаментозная терапия представляет собой употребление препаратов кальция и обезболивающих средств: таблеток, капсул или мазей. Прежде чем принимать препараты, необходимо проконсультироваться с врачом, так как большинство лекарственных средств противопоказаны беременным женщинам. Среди допустимых обезболивающих мазей для ликвидации боли и воспаления используют следующие средства:
- Траумель;
- Фастум-гель;
- Диклофенак;
- мазь Доктор Мом.
Применение данных мазей возможно только после назначения врача.
Мазь Траумель имеет противовоспалительный, анальгетический и репаративный эффект за счет входящих растительных и минеральных компонентов
К каким врачам обращаться
Если сильно болит спина при беременности во втором триместре и на более поздних сроках, то лучше всего обратиться к высококвалифицированному специалисту. Это может быть акушер-гинеколог, вертебролог, невролог или гастроэнтеролог, в зависимости от причин появления симптома. Гастроэнтеролог специализируется на лечение заболеваний органов пищеварения. Поэтому при патологии с поджелудочной железой, женщине в первую очередь необходимо обратиться к этому специалисту.
Врач назначит проведение ультразвукового исследования, сдачу анализа крови и мочи. Лечение будет проводиться под постоянным наблюдением лечащего врача, чтобы не возникло последующих осложнений. Для обеспечения нормального функционирования органов назначается специальная диета и употребление препаратов. В случае воспаления и нарушения функций мочеполовой системы женщине необходимо обратиться к акушеру-гинекологу или обычному гинекологу, который определит, почему болит спина при беременности и как это связано с половыми органами.
Для определения диагноза специалист назначит УЗИ (ультразвуковое исследование) и общие анализы мочи и крови. После чего врач подбирает антибактериальные препараты, исходя из данных пациентки. Вертебролог и невролог изучают дегенеративные патологии позвоночника и неврологические заболевания, такие как радикулит и грыжа межпозвоночного диска. Чтобы точно выявить место локализации воспалительного процесса, врач назначает МРТ (магнитно-резонансную томографию).

В случае неврологических заболеваний лечение предполагает соблюдение постельного режима и мягкие корсеты, которые поддерживают живот
Профилактика
Боли в спине при беременности можно предотвратить. Достаточно уделить внимание здоровье женщины. Для этого рекомендуется:
- Выбирать ортопедическую обувь с небольшим подъёмом, чтобы не испытывать чувство тяжести при ходьбе.
- Носить мягкие корсеты или бандажи. Это поможет укрепить мышцы спины и поддерживать привычный центр тяжести. Женщине будет легче поворачиваться и наклоняться.
- Не делать резких движений и наклонов, во время которых можно потянуть мышцы спины.
- Во время сидения не держать корпус прямо, а опираться на спинку стула. Это поможет снизить нагрузку на мышцы спины.
- Выбрать ортопедический матрас и удобное положение, в котором женщине будет комфортно спать.
- Употреблять в пищу продукты богаты кальцием и другими микроэлементами.
Пища, в которой содержится большое количество кальция, предотвращает возникновение воспалительных и дегенеративных заболеваний позвоночника.
что делать, почему возникают боли в спине
Боль в спине во время вынашивания ребенка обычно возникает из-за постоянно увеличивающейся матки, изменения гормонального фона, смещения центра тяжести. Чаще женщины жалуются на дискомфортные ощущения в области поясницы, иррадиирущие в бедра и ягодицы. Для их устранения не требуется приема фармакологических препаратов — врачи рекомендуют больше отдыхать и ежедневно заниматься лечебной физкультурой.
Физиологические причины
Важно знать! Врачи в шоке: “Эффективное и доступное средство от боли в суставах существует…” Читать далее…
Во время вынашивания ребенка в спине могут возникать острые, сильные или ноющие давящие боли. Иногда дискомфорт в области поясницы сохраняется в течение дня и исчезает только после продолжительного отдыха. Но чаще появляется кратковременная боль после повышения двигательной активности, увеличения физических нагрузок. Для ее устранения достаточно исключить провоцирующий фактор — ненадолго прилечь или присесть.
Независимо от локализации боли, ее выраженности и длительности необходимо обратиться к врачу. Он проведет обследование для установления причины возникшего дискомфорта. В большинстве случаев болезненность в спине во время беременности физиологична, обусловлена подготовкой организма к предстоящим родам.
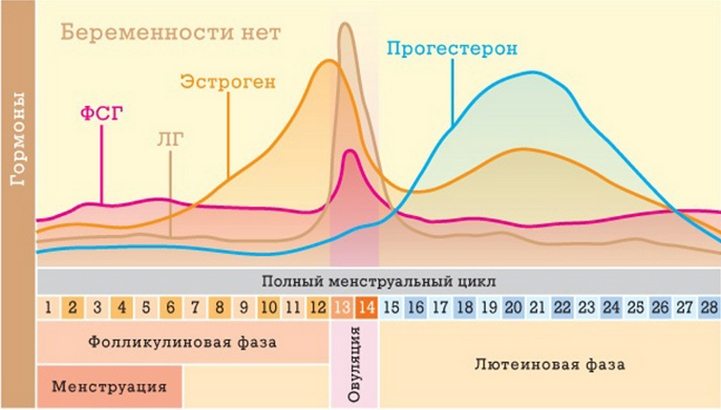
График зависимости женских гормонов от дня менструального цикла: 1) В период фолликулиновой фазы созревают один или несколько фолликулов 2) В дни овуляции доменантный фолликул разрывается и из него выходит яйцеклетка готовая к оплодотворению 3) В лютеиновую фазу под действием прогестерона в эндометрии происходят изменения, которые при наступившей беременности помогут зародышу закрепиться в матке
Первый триместр беременности
На протяжении всей беременности женщина замечает, что изменяется ее походка, осанка, а при выполнении определенных движений возникают трудности. Причиной такого состояния становится смещение центра тяжести и увеличение нагрузок на пояснично-крестцовые позвонки и межпозвонковые диски. Позвоночный столб немного видоизменяется. Это усугубляет лордоз — физиологический изгиб позвоночника, при котором его выпуклость обращена кпереди. Неравномерное распределение нагрузок на позвоночные структуры вызывает перенапряжение скелетной мускулатуры и появление первых болезненных ощущений.
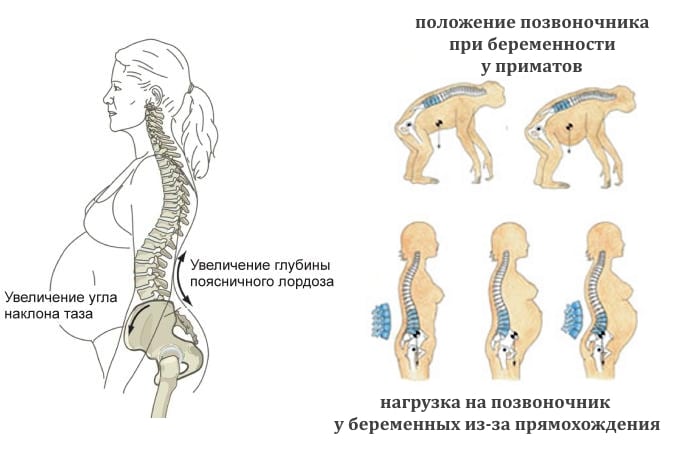
Примерно на 8-9 неделе беременности женщина начинает понемногу набирать вес. При отсутствии хорошей физической подготовки это приводит к повышению нагрузки практически на все структуры опорно-двигательного аппарата: суставы, связки, сухожилия, позвонки и межпозвонковые диски. Организм не успевает приспосабливаться к возникающим изменениям из-за постоянно увеличивающейся массы тела, поэтому сигнализирует болью о необходимости отдыха. Также к физиологическим причинам дискомфорта в спине относятся:
- длительное нахождение в положении стоя или сидя. На раннем сроке беременности женщины ведут привычный образ жизни — работают, совершают продолжительные прогулки, занимаются спортом. Но временные изменения в функционировании опорно-двигательного аппарата часто не позволяют поддерживать прежнюю двигательную активность;
- частая смена гормонального фона. Сразу после зачатия в организме повышается уровень женских половых гормонов. В яичниках вырабатываются эстрогены, регулирующие процессы формирования костных, хрящевых тканей и соединительнотканных структур. Но одновременно продуцируется и релаксин — гормон, вызывающий расслабление связок лонного сочленения костей таза.
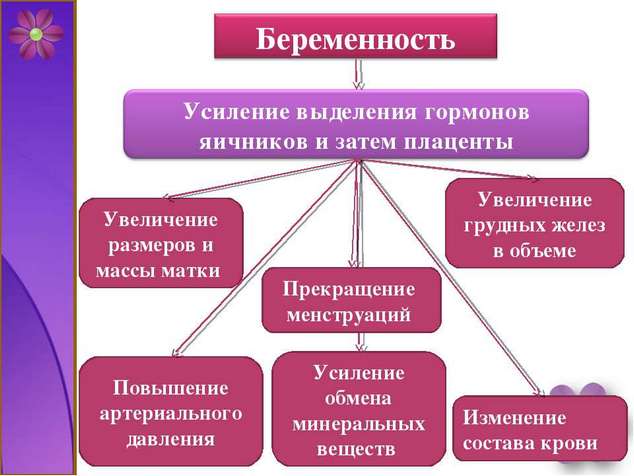
В первом триместре женщины еще носят узкую обувь на высоком каблуке. Это не только ухудшает кровоснабжение ног, но и провоцирует неравномерное распределение нагрузок на позвоночник. В таких случаях боли в спине на ранних сроках возникают из-за сильного напряжения мышц поясницы. Для улучшения самочувствия достаточно ношения обуви с ортопедическими стельками на небольшом каблучке.
Второй и третий период беременности
Боли, возникающие по естественным причинам, обычно усиливаются на поздних сроках беременности. Особенно при несоблюдении женщиной врачебных рекомендаций по занятиям лечебной физкультурой или гимнастикой. Увеличивается вес плода и размеры матки, которая начинает сдавливать расположенные поблизости внутренние органы, кровеносные сосуды, кости таза. Может временно расстраиваться иннервация, ослабевают мышцы живота. Для компенсации возникающих негативных изменений начинает повышаться тонус скелетной мускулатуры поясничного отдела позвоночника. Женщина ощущает постоянное напряжение в пояснице, иногда сопровождающееся болью различной выраженности.

“Врачи скрывают правду!”
Даже “запущенные” проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
>На поздних сроках беременности дискомфорт в спине возникает и по другим причинам:
- периодическое появление «ложных схваток» Брэкстона-Хикса. При нормальном течении беременности они не должны усугубляться другой симптоматикой. На начало родовой деятельности указывают тянущие давящие боли в сочетании с густыми выделениями из влагалища;
- обострение хронических патологий воспалительного или дегенеративно-дистрофического генеза. Во время вынашивания ребенка нередко происходят рецидивы остеохондроза, артроза, межреберной невралгии, межпозвоночной грыжи. Ведущим признаком всех патологий опорно-двигательного аппарата является боль.
В третьем триместре беременности может развиться симфизопатия. Это патологическое изменение тканей лонного симфиза, диагностируемое почти у половины женщин. Беременные жалуются врачу на стреляющие или тянущие поверхностные боли над лобком. Их выраженность значительно усиливается при физических нагрузках и даже обычной ходьбе. При симфизопатии нередко меняется походка, возникают трудности при выполнении некоторых движений. Для устранения деструкции тканей обычно достаточно ношения бандажа, частого отдыха, дополнительного приема кальция с витамином D3. Все симптомы патологии исчезают через 4-6 месяцев после родов, но иногда сохраняются на протяжении года.
Патологические причины
Во время вынашивания ребенка патологии опорно-двигательного аппарата не только обостряются. Отмечены случаи развития заболеваний при беременности, которая послужила провоцирующим фактором. Вероятность возникновения патологии повышается при имеющейся незначительной деструкции хрящевых или костных тканей. При увеличении веса (особенно при многоплодной беременности), изменении гормонального фона заболевание стало быстро прогрессировать. Провоцирующими факторами становятся возраст (от 35 лет), малоподвижный или чрезмерно активный образ жизни.
После выставления диагноза терапия проводится сразу или откладывается на послеродовой период. Если врач принимает решение о безотлагательном лечении, то оно обязательно будет щадящим. Женщине назначаются физиотерапевтические процедуры, ЛФК, массаж, курсовой прием фармакологических препаратов в сниженных дозировках.
| Патологическая причина появления боли в спине во время беременности | Характерные клинические проявления |
| Почечная колика | Острый болевой приступ, возникающий в результате внезапного нарушения пассажа мочи, повышения давления внутри лоханок и почечной ишемии. Из поясницы боль иррадиирует в бедра, прямую кишку, половые органы. Приступ сопровождается тахикардией, лихорадочным состоянием, ознобом, повышением температуры тела, позывами к рвоте |
| Панкреатит | Прогрессирующее воспалительно-деструктивное поражение поджелудочной железы, в результате которого происходит нарушение ее внутри- и внешнесекреторной функции. При обострении хронической патологии возникает боль в животе и левом подреберье, иррадиирущая в бока и нижнюю часть спины. Рецидив сопровождается диспепсическими расстройствами — тошнотой, рвотой, изжогой, вздутием живота и желтушностью кожи |
| Пиелонефрит | Неспецифическая инфекционная патология почек, вызываемая проникновением в организм микробов или активизацией бактерий, принадлежащих к условно-патогенной микрофлоре. Характерные симптомы — болезненность в спине при пальпации (положительный симптом Пастернацкого), учащение мочеиспусканий, гипертермия, озноб, неврологические расстройства |
| Миозит | Патология, сопровождающаяся развитием воспалительного процесса в скелетной мускулатуре спины. Ведущее клиническое проявление — локальная боль в пораженных мышцах, усиливающаяся при движениях и пальпации. При отсутствии лечения может возникать мышечная слабость и (или) атрофия |
Как избавиться от боли
До зачатия избавиться от сильных болей в пояснице можно было с помощью приема таблетки. Во время беременности использование большинства препаратов с анальгетическим действием категорически запрещено. Особенно это актуально на третьем триместре, когда сформировались все системы жизнедеятельности ребенка. К тому же однократный прием таблетки не станет решением проблемы — боль в спине у многих женщин возникает несколько раз в день. Под категорическим запретом — противовоспалительные нестероидные средства: Нурофен, Найз, Кеторол, Диклофенак, Нимесил.
В некоторых случаях допускается применение обезболивающих согревающих мазей, но только с разрешения врача и в минимальных дозировках. Активные ингредиенты проникают в кровеносное русло в небольших количествах и редко становятся причиной системных побочных проявлений. Но многие мази, кремы, гели, бальзамы запрещены к использованию на поздних сроках беременности.

Нередко женщины для купирования болевого синдрома начинают пить настои и отвары лекарственных трав, считая их достойной, а главное —безопасной альтернативой фармакологическим препаратам. Это ошибочное мнение. В химическом составе «безобидных» растений содержится огромное количество биологически активных веществ, в том числе со спазмолитическим действием. Поэтому врачи нередко сразу предупреждают женщин о недопустимости такого способа устранения болей. Для улучшения самочувствия они рекомендуют следующие мероприятия:
- коррекция осанки. Гинекологи советуют женщинам носить специальные бандажи уже в первом триместре беременности. При использовании таких приспособлений не возникают избыточные нагрузки на мышцы поясницы, не происходит усугубления лордоза. Женщина и сама должна контролировать свою осанку — во время ходьбы выпрямлять спину, подтягивать ягодицы, отводить плечи назад;

Бандаж для беременных.
- частая смена положения тела. Сидеть во время вынашивания ребенка лучше на стуле с твердой спинкой. Это способствует равномерному распределению нагрузок на все отделы позвоночника. К тому же возникает желание переменить положение тела, что приводит к улучшению кровообращения. Удобно расположившись в мягком кресле или на диване, женщина может находиться в одной позиции длительное время. Неудивительно, что встав, она ощущает боли в «скованной» пояснице;
- двигательная активность. Боль в спине возникает и из-за малоподвижного образа жизни, и в результате чрезмерных физических нагрузок. Женщина должна постоянно прислушиваться к своим ощущениям. При появлении усталости нужно отдохнуть или выполнять работу в замедленном темпе. Хотя бы раз в день следует делать разминку — совершать наклоны в стороны, круговые вращения корпуса, ходить по комнате, высоко приподнимая колени. Целесообразно приобрести специальные ортопедические коврики. Полежав на них несколько минут, можно почувствовать ослабление болезненных ощущений.

Врачи рекомендуют для устранения болей и в качестве профилактики спать на ортопедических матрасах и только на боку. Целесообразно приобрести специальную подушку для беременных, на которой можно удобно расположить ноги. Сон улучшается, расслабляются спазмированные мышцы спины.
Боль в любом отделе позвоночника, появляющаяся во время беременности, становится сигналом для немедленного обращения к врачу. После проведения обследования он даст рекомендации по ее устранению, а при необходимости назначит щадящее лечение, которое не навредит ни будущей матери, ни малышу.
Похожие статьи
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки – не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
загрузка…
что делать, если болит спина при беременности

Беременность – период, когда женщина не устает прислушиваться к изменениям, происходящим в её организме. Возникновение болей на протяжении этого жизненного этапа может быть как нормой (результатом физиологических изменений), так и признаком патологии, требующей консультации врача.
Чаще всего беременные женщины жалуются на появление у них болей в спине. Обычно это пациентки, страдающие лишним весом, ведущие малоподвижный образ жизни и женщины, имевшие подобные проблемы еще до зачатия ребенка. Боль при этом может быть разного типа: колющей, стреляющей, ноющей, схваткообразной, спазмирующей, иррадиирущей в ногу и т.д. Но есть и ряд других причин, вызывающих боли в спине, и на них стоит остановиться подробнее.
Важно: появление болей в спине (даже если они физиологического характера) требует обращения к специалистам, так как в данном случае нельзя упустить начало развития болезни.
Оглавление: Причины болей в спине при беременности Лечение боли в спине у беременных Профилактика
Причины болей в спине при беременности
Боль в спине характерна для первого триместра беременности, что связано с увеличением уровня прогестерона, оказывающее расслабляющее действие на связки и мышцы матки, которая сдвигает внутренние органы, смещает центр тяжести. Такие боли обычно прекращаются к 20-ой неделе беременности. Действие гормона физиологично в данном случае, так как он готовит родовые пути женщины к процессу родов, а после них постепенно все приходит в норму.
Обратите внимание: растущая матка у беременных нарушает их равновесие, из-за чего меняется манера походки и осанка: плечи отводятся назад, сгибается шея, ведь на спину приходится большая нагрузка, нежели обычно. В итоге мышцы поясничного отдела постоянно напряжены, что и проявляется болевым синдромом.

К физиологическим причинам болей в спине, вызванным непосредственно беременностью, и не имеющим выраженного негативного влияния на здоровье женщины и ее будущего ребенка, относят:
- Прибавление веса. При увеличении массы тела в период вынашивания ребенка, нагрузка на ноги и поясничный отдел также увеличивается.
- Размягчение связок между позвонками. Они расслабляются в результате воздействия релаксина релаксина (гормона), подготавливающего беременную к родам, что и вызывает боли в спине. В норме они наблюдаются только в первой половине беременности.
- Растущая матка. По мере ее увеличения, она сдавливает нервные окончания и сосуды, которые окружают позвоночник. Появление таких болей характерно в третьем триместре, когда женщина находится в лежачем положении.
- Смена центра тяжести. Об этой причине говорилось выше.
- Длительное нахождение в стоячем положении. Такая нагрузка приводит к напряжению мышц спины, изменению осанки и болям, которые проходят после отдыха.
- Ложные схватки Брэкстона-Хикса. Они считаются физиологичными, начинаются с 37 недели и являются признаком того, что организм женщины готовится к родам. При этом матка время от времени приходит в тонус, появляются ноющие боли в животе и спине (пояснице).
- Процесс опускания головки ребенка.Боль в спине в данном случае – результат давления головки плода, которая опускается в малый таз и сдавливает нервные окончания. Возникает она на поздних сроках.
Патологические причины болей в спине при беременности – это результат имеющихся болезней у будущей мамы. Они требуют обязательного осмотра специалиста и лечения.
Это может быть:
- Приступ мочекаменной болезни (колика). Он проявляется острой болью, локализованной в пояснице, а также тошнотой и проблемами с мочеиспусканием (учащенные позывы или задержка мочи).
- Панкреатит. Воспалительный процесс в поджелудочной железе характеризуется очень сильными болями, они будто бы опоясывают беременную. Может также присутствовать рвота, снижение цифр артериального давления и запоры.
- Ложные схватки Брэкстона-Хикса до 37 недели. Если они сопровождаются болями и выделениями из влагалища – это повод для немедленного обращения за врачебной помощью.
 Пиелонефрит. Воспалительный процесс в почках проявляется лихорадкой, болями в пояснице, нарушениями в процессе мочеиспускания и изменениями в моче. Если процесс хронический, то повышение температуры может и не быть.
Пиелонефрит. Воспалительный процесс в почках проявляется лихорадкой, болями в пояснице, нарушениями в процессе мочеиспускания и изменениями в моче. Если процесс хронический, то повышение температуры может и не быть. - Заболевания неврологической этиологии. Боли в спине при беременности, обусловленные такой патологией, отдают в ногу, имеют простреливающий характер, появляются после длительного хождения. Бывают при грыже межпозвоночных дисков, радикулите.
- Миозит. Воспаление мышц может развиться в результате длительного переохлаждения и проявляется стреляющей болью острого характера, которая возникает при любом движении.
- Угроза преждевременных родов или выкидыша. Данные осложнения могут развиться на любом сроке, поэтому важно своевременно обратиться за врачебной помощью. Боли имеют схваткообразный и тянущий характер, локализацируются в пояснице и внизу живота, могут сопровождаться кровянистыми выделениями.
- Остеохондроз и сколиоз. Эти патологии встречаются у 8 из 10 беременных женщин. При них происходят дистрофические и дегенеративные изменения в дисках меж позвонками, что сопровождается неврологическими расстройствами. Беременность в данном случае – предрасполагающий фактор, особенно – если женщина носит больше одного плода. Чем старше женщина, тем выше риск у нее развития или обострения этой болезни. Проявляется она неприятными болезненными ощущениями в спине разной интенсивности. Боль усиливается при физической нагрузке, смене положения тела, может отдавать в ягодицы, всю спину. Поясничный остеохондроз, сопровождающийся постоянным болевым синдромом – это показание для стационарного лечения.
Лечение боли в спине у беременных
Обратите внимание: боли физиологического характера в спине лечения не требуют. Лечение болей спине при беременности, сопровождающих какую-то патологию, должно проводиться с учетом их причины.
Терапевтическая схема при различных болезнях включает:
 Лечение патологии почек. Инфекционное воспаление почек необходимо лечить в условиях стационара на любом сроке беременности. Игнорирование или отказ от терапии в данном случае может стать причиной тяжелых осложнений и нести в себе опасность для жизни, как матери, так и будущего ребенка.
Лечение патологии почек. Инфекционное воспаление почек необходимо лечить в условиях стационара на любом сроке беременности. Игнорирование или отказ от терапии в данном случае может стать причиной тяжелых осложнений и нести в себе опасность для жизни, как матери, так и будущего ребенка.- Лечение неврологических заболеваний.В их терапии для устранения болей в спине при беременности разрешается использовать обезболивающие препараты, но только после консультации лечащего врача, а также показано ношение бандажа, корсета, и лечебная физкультура.
- Лечение мочекаменной болезни. При ней важно соблюдать диету и находиться на диспансерном наблюдении у врача, который назначит обезболивающие средства и спазмолитики.
- Лечение панкреатита.Он требует немедленной госпитализации в хирургию, соблюдение строгой диеты, противовоспалительных, обезболивающих и ферментных препаратов. Если течение болезни очень тяжелое и сопровождается сильными болями в спине, беременной рекомендовано преждевременное родоразрешение (на сроке до 36 недели) или прерывание беременности (на сроке до 12 недели).
- Устранение угрозы выкидыша. Данное состояние – показание для обязательного стационарного лечения, где будут предприняты все необходимые меры с целью сохранения беременности.
- Лечение миозита. Его разрешается лечить в домашних условиях, после посещения женщиной невропатолога или терапевта. Врач должен назначить адекватную терапию с учетом беременности, так как большая часть согревающих мазей в этот период запрещены к использованию.
Беременным, у которых есть боли в спине, а также имеется риск их возникновения, следует придерживаться общих рекомендаций:
- Ведите активный образ жизни. Это значит, что женщина должна часто гулять на свежем воздухе, выполнять комплекс специальных гимнастических упражнений для беременных, разрешается плаванье в бассейне.
- Контролируйте массу тела. Допустимая прибавка в весе за период беременности составляет 10-12 кг. Все что больше – требует коррекции и соблюдения правил рационального питания.
- Носите удобную обувь. Очень важно носить правильную обувь, без высокого каблука, чтобы максимально снизить напряжение на спину.
 Спите положенное время. Если имеется боль в спине, то важно правильно спать: в положении на боку с двумя подушками, одну из которых зажимают между ног, вторую подлаживают под живот. Лежа на спине, следует положить под поясницу плотную подушку, это поможет снять напряжение со спинных мышц. Идеальный вариант – сон на специальной ортопедической подушке для беременных.
Спите положенное время. Если имеется боль в спине, то важно правильно спать: в положении на боку с двумя подушками, одну из которых зажимают между ног, вторую подлаживают под живот. Лежа на спине, следует положить под поясницу плотную подушку, это поможет снять напряжение со спинных мышц. Идеальный вариант – сон на специальной ортопедической подушке для беременных.- Следите за правильной осанкой. При беременности, особенно на поздних сроках, следует отводить плечи назад и максимально выпрямлять спину во время ходьбы и длительного стояния.
- Носите бандаж. Ношение бандажа при беременности позволить сохранить спину здоровой и уменьшит боли.
- Контролируйте свои движения. Особенно важно остерегаться резких движений, то есть резко не наклоняться, не поднимать тяжести, не спеша поворачивать туловище. Если нужно что-то поднять с полу, то следует сначала присесть на корточки, взять предмет, а потом встать.
- Проходите физиотерапевтические процедуры и массаж. Их выполняют исключительно по предварительной рекомендации лечащего врача при наличии показаний.
- Придерживайтесь правильного положения во время сидения. Лучше всего сидеть беременной женщине на стуле с жесткой спинкой с подложенной под поясницу подушкой. Мягкие диваны и кресла для этого не подходят.
- Питайтесь правильно и полноценно. Ешьте продукты, с повышенным содержанием кальция (молочные продукты, зелень, рыба, орехи, мясо).
Важно: боли в спине помогут устранить физические упражнения для беременных. Их следует выполнять регулярно, чтобы укрепить мышцы живота и бедер.
Профилактика
Цель профилактики болей в спине у будущей мамы – здоровый и активный образ жизни, как во время беременности, так и до ее наступления. Именно поэтому не следует отказываться от занятий фитнесом, умеренных физических нагрузок каждый день, ведь они помогут предотвратить болезни, вызывающие боли в спине.

Укрепляющую гимнастику начинать нужно как можно раньше. Тренировка необходимых групп мышц позволит максимально снизить вероятность развития болевого синдрома в спине при беременности. Адекватная физическая подготовка – это также залог благополучных родов. Важно следить за своей осанкой, ходить, не сутулясь, сидеть правильно с первых месяцев беременности. Стоит также избегать стрессовых ситуаций, так как нервные потрясения обостряют любые хронические болезни и провоцируют приступы боли.
Комплекс специальных упражнений, которые разработаны непосредственно для беременных женщин, и направлены на укрепления мышц таза и спины, вы можете увидеть в нижеприведенном видео.
Видео:
Бецик Юлия, акушер-гинеколог
9,351 просмотров всего, 2 просмотров сегодня
 Загрузка…
Загрузка… Как облегчить боль в спине во время беременности
Наверняка каждая женщина, которая хотя бы раз была беременна, сталкивалась с болями в спине, особенно на последних сроках беременности. Вообще вынашивание ребенка — очень сложный процесс: организм и все органы женщины перестраиваются и претерпевают двойную нагрузку. Пищеварительная, кровеносная, дыхательная и выделительная системы — все они должны теперь работать не только на женщину, но и на ее ребенка. Коснулось это и опорно-двигательных функций позвоночника.
Таким образом, боли в спине при беременности — это не экстраординарное, а вполне естественное явление. Давайте разберемся, почему это происходит и что делать, если болит сильно, а традиционные обезболивающие беременной покупать нельзя.

Причины боли в спине при беременности
В организме беременной женщины с первых же дней начинают проходить изменения, которые так или иначе готовят ее к будущему радостному событию. Во время беременности, на протяжении всего ее срока природой непрерывно вводятся какие-то коррекции, особенно касающиеся гормонов:
- Так, вырабатываемый гормон релаксин расслабляет связки крестцовых и даже копчиковых суставов. Это обеспечивает их подвижность, столь нужную при родах.
Но стабильность крестцового отдела при этом падает, и женщине для компенсации приходится напрягать мышцы поясницы и живота - Во время беременности эстроген у женщины почти весь срок понижен, а прогестерон повышен — это обеспечивает оптимальные условия для вынашивания. Обратное соотношение (пониженный прогестерон и повышенный эстроген) может спровоцировать маточное кровотечение и выкидыш)
- Перед родами уровень прогестерона резко падает, а эстроген возрастает
От эстрогена зависит эластичность и тонус матки, а также ее способность сокращаться. Благодаря же прогестерону обеспечивается формирование плаценты и рост матки весь срок беременности.
С каждой неделей женщина набирает новые килограммы, ее живот окгругляется и все больше выдается вперед. Начиная примерно с 14-й недели, такие признаки угадываются внешне, и скрыть беременность уже трудно. Меняется также походка и осанка будущей мамы: если вы заметили, все они ходят с высоко поднятой головой и развернутыми назад плечами. Такая походка в народе называется «горделивой».

На самом же деле, несмотря на то что всякая женщина внутренне и инстинктивно, как и заложено природой, гордится свои положением, причина такой осанки весьма прозаична:
Центр тяжести беременной смещается вперед, угол наклона таза увеличивается, из-за чего возрастает поясничный лордоз, и для того чтобы сохранить равновесие, позвоночник в грудном отделе подается назад вместе с плечами и головой
Разумеется, ходить все время в таком положении нелегко — спина неизбежно начинает болеть, особенно в грудном и поясничном отделе.
Таким образом, основные причины боли в спине при беременности физиологические и находятся в прямой связи от самого положения, то есть они свойственны для любой женщины во время беременности. Это:
- Изменение естественных изгибов позвоночника и смещение его центра тяжести
- Увеличение эластичности связок и подвижности суставов крестцового отдела
- Уменьшение количества эстрогена — главного гормона, участвующего в построении нормальной костной структуры
Недостаток эстрогена порождает хрупкость кости и ведет к остеопорозу.
Важные советы беременным женщинам
Поэтому важные советы, который хочется дать будущим мамочкам, это:
- Первое, что нужно делать во время беременности — это обеспечить нормальное ежедневное потребление кальция, желательно с витамином D, как одного из самых важных в организме
- Также попутно нужно обязательно принимать фолиевую кислоту, очень важную для развития плода.
Недостаток фолиевой кислоты может стать причиной врожденной спинномозговой грыжи у вашего ребенка - Во время беременности нужно также обязательно делать ежедневную гимнастику для будущих мам. Не бойтесь, что это может отрицательно сказаться на вашем малыше или на вас:
- Малышу ваши активные занятия будут только на пользу, так как они улучшат его кровообращение, питание и даже настроение
- Для вашей спины гимнастика будет благотворна, так как она позволит снять спазм с мышц, благодаря которым и болит спина, а также укрепить мышечно-связочную систему

Дополнительные причины боли при беременности
Также есть и индивидуальные для каждой женщины причины боли:
- Наличие дистрофических дегенеративных процессов в позвоночнике еще до беременности
- Неудобная обувь, например, слишком высокий каблук
- Другие заболевания или патологии
- Матка в тонусе
- Опущение матки
Если у женщины есть пояснично-крестцовая грыжа, то ей нужно вдвойне усилить контроль за своей болезнью, особенно во второй половине беременности:
- Обязательно посетить ортопеда
- Делать упражнения на растяжение
- Носить поддерживающий корсет
Ношение корсетов также рекомендуется всем женщинам, у которых болит спина, начиная с 34- недели беременности.
Трудности последних месяцев
Последние два месяца перед рождением младенца самые тяжелые для женщины:
- Вес плода уже вполне приличен, и он все больше давит на ее позвоночник. Боль в спине может приобрести корешковый характер и отдаваться в ногу, особенно при ходьбе
- Матка начинает опускаться и давить на другие органы таза, из-за чего у женщины возникают симптомы цистита
- Нагрузка на почки в третьем триместре также возрастает из-за повышенного объема циркулирующей по кровоочистительной системе жидкости и увеличения продуктов жизнедеятельности плода.
Это может привести к пиелонефриту или даже к симптомам почечной недостаточности, если у женщины уже были до беременности проблемы с почками
Проблемы с почками могут стать дополнительным источником боли в пояснице у беременной
Повышенный тонус матки
Частая проблема во время беременности — повышенный тонус матки. В общем, это явление опасное на ранних сроках при угрозе выкидыша. В дальнейшем это не представляет для женщины, помимо неприятных ощущений, никакой опасности.
По каким причинам бывает повышенный тонус матки? Как по самым простым, так и по научно обоснованным:
- Ваш малыш просто легонько ударил вас ножкой, проверяя: не заснули, не забыли о нем, готовы ли к его скорому появлению на свет
- Стресс и дурное настроение приводит в тонус не только «фибры души», но и матку
Поэтому во время беременности нужно стараться всегда сохранять спокойствие и быть в хорошем настроение, тем более это так важно для здоровой нервной системы будущего ребенка - Напряжение мышц спины и живота передается и на мышцы матки
- На поздних сроках возникают ложные схватки (синдром Брэкстона Хикса)
Таким образом проводится «генеральная репетиция» будущих родов
Какие лекарства применять во время беременности
Будущие мамы часто сталкиваются еще и с такой проблемой: им, бедным, нельзя пользоваться многими лекарствами.
Так, всем нам известные нестероидные противовоспалительные средства, которые мы принимаем от боли в спине, для беременной недопустимы. Почему?
Потому что у них очень много противопоказаний, опасных и для обычных людей, а в положении — тем более.
Но что же делать, если женщина во время беременности заболела или боль в спине невыносима?
Для лечения можно использовать отвары трав, продукты пчеловодства.
Лекарство но-шпа -спазмолитик, которым можно пользоваться и в положении.
Можно пользоваться гомеопатическими препаратами, которые тоже совершенно безвредны.
- Препарат Нукс Вомика (nux vomica) используется:
- При сильных болях в спине, обострениях остеохондроза и грыжи, травмах
- Проблемах невралгического характера
- При расстройствах работы кишечника, например, при запоре
- Препарат Сепия (Sepia):
- При прострелах в спине
- При болях, усиливающихся при наклонах
- При ломящей тупой боли в пояснице и между лопатками
- Во время депрессии и эмоциональной подавленности
Если все делать правильно и соблюдать эти несложные рекомендации, беременность выносится легко, а ребенок родится здоровым и веселым.

Здоровья вам и успешных родов!
Видео: Боли в спине при беременности, правила и упражнения
Прежде чем читать дальше, я задам вам оддин вопрос: вы все еще в поисках волшебного прибора, способного с первого раза восстановить суставы, или надеетесь на русский ‘авось пронесет’?
Некоторые успокаивают боль противовоспалительными, обезбаливающими таблетками, мазями из рекламы, ставят блокады, но суставы от этого не вылечиваются.
Единственное средство, которое хоть как-то поможет – Артропант.
Чтобы вы не подумали, что вам втюхивают очередную ‘панацею от всех болезней’, я не буду расписывать, какой это действенный препарат… Если интересно, читайте всю информацию о нем сами. Вот ссылка на официальный сайт.
почему, что делать и как облегчить боль
Беременность — это большая нагрузка на женский организм. Ведь органы в этот период работают «на двоих», а позвоночнику приходится выдерживать дополнительную нагрузку, которая увеличивается с каждым днем. У 85% женщин болит спина во время беременности. Природа возникновения этих болей бывает разной, выяснить причину может только врач. Но в большинстве случаев неприятные ощущения в области спины появляются из-за увеличения веса и смещения центра тяжести. Если при обследовании не обнаружена патология, вызывающая боли в спине, то существует масса безопасных способов, облегчения болезненных ощущений в спине при беременности.


Почему болит спина при беременности
Боли в спине при беременности появляются как на поздних, так и на ранних сроках. Объясняется этот факт различной этиологией болевого синдрома, поэтому на разных сроках неприятные ощущения имеют разнообразный характер и локализацию.
Причины болей при беременности делятся в 2 группы:
- Физиологические.
- Патологические.
Физиологические причины:
- Выработка гормонов прогестерон, релаксин.
Спина начинает болеть из-за выработки специального гормона, который обеспечивает гибкость суставов и связок тазово-крестцового отдела позвоночника. Хоть этот процесс и провоцирует ноющие боли в пояснице, схожие с менструальными, но без него физиологические роды невозможны. Боли по этой причине возникают на 6 и 38 неделях беременности. - Увеличение собственного веса, смещение физиологического центра тяжести оказывает дополнительную нагрузку на позвоночник. Увеличенная в размерах матка защемляет нервные окончания или оказывать давит на внутренние органы. Комплекс этих факторов провоцирует болевой синдром в различных отделах позвоночника.
- Тренировочные схватки. На позднем сроке беременности возникают ложные схватки, которые готовят матку к процессу родов. Они вызывают интенсивные, острые ощущения в нижней части спины.
- Слабый тонус брюшных мышц.
- Ишиас – защемление седалищного нерва.
В период беременности иммунитет слабеет, поэтому возникают патологии, провоцирующие болевой синдром в спине.
Патологические причины:
- межпозвоночная грыжа;
- остеохондроз;
- проблемы с почками;
- нарушения в работе поджелудочной железы;
- воспалительные процессы в мышечной ткани спины;
- угроза прерывания беременности.
Если у женщины в положении ощущаются боли в спине или животе, то в первую очередь нужно обратиться к гинекологу. Этиология болей в спине во время беременности выясняется по общим анализам крови и мочи. Если по результатам анализов нет признаков воспалительного процесса, и кроме болевого синдрома в позвоночнике у пациентки других жалоб нет, то это боли физиологического характера.
Помимо болей в спине, присутствуют другие симптомы, результаты анализов показывают развитие воспалительного процесса – это явная картина патологических болей. В этом случае нужно пройти дополнительное обследование для выяснения диагноза. При обнаружении патологического заболевания беременная женщина наблюдается одновременно у узкопрофильного врача и гинеколога в женской консультации.
Патологические боли в спине при беременности
Возрастающая нагрузка на позвоночный столб и внутренние органы может провоцировать обострение уже имеющихся хронических заболеваний или их появление в период беременности.
Боль в спине во время беременности возникает по следующим причинам:
- пиелонефрит – это серьезное воспалительное заболевание почек. Болит низ спины и чуть выше поясницы. Интенсивные боли тянущего характера;
- почечные колики – эта патология, которая характеризуется прохождением по мочевым путям песка и маленьких камней. Болевые симптомы в области поясницы в виде приступов, схваток. При появлении подобных признаков нужно срочно вызвать Скорую помощь;
- остеохондроз, межпозвонковая грыжа – это дегенеративные процессы в позвоночном столбе, осложнением которых является грыжа межпозвонкового диска. Болевой синдром возникает в пораженной области позвоночника при физической нагрузке, отдает в нижние конечности и ягодицы;
- угроза прерывания беременности – возникает на любом сроке беременности. Резкая интенсивная боль в пояснице, острые схваткообразные боли также ощущаются и внизу живота. Болевой синдром сопровождается вагинальным кровотечением. Самостоятельных действий в этом случае предпринимать нельзя, нужно срочно вызвать Скорую помощь и госпитализировать беременную женщину;
- панкреатит – это нарушения в работе поджелудочной железы. Боли в пояснице ноющего характера.
Физиологические боли в спине при беременности
Чаще всего неприятные ощущения в спине беспокоят женщину, начиная со 2 триместра беременности. Это могут быть патологические боли, связанные с обострением заболеваний. Но в основном неприятные ощущения в спине – это результат естественных изменений в организме.
Обычно эти боли делятся на 3 вида:
- Прострел – такого рода болевые ощущения возникают в районе поясницы и по всему позвоночнику. Могут отдавать в ягодицы и нижние конечности. Ощущения усиливаются при физической активности и вечером.
- Болевой синдром в спине ниже поясницы – боль усиливается при физических нагрузках, смене положения, может отдавать в заднюю часть бедра. Часто подобный болевой синдром появляется вследствие защемления седалищного нерва, в этом случае добавляется еще и боль в ногах.

 Боль в области лопаток – связана с увеличением общего веса тела, увеличенной потребностью в кальции, измененным гормональным фоном. Болезненные ощущения могут быть вялотекущими и сопровождать весь 2 и 3 триместр беременности, а могут возникать в виде острых приступов. Боль, связанная с изменением гормонального фона, ощущается в виде дискомфорта в области лопаток, и обостряется при вдохе и выдохе, иногда отдает в сердце, не проходит после отдыха. Неприятные ощущения в районе лопаток, возникшие из-за переутомления, проходит после массажа, ночного сна, отдыха.
Боль в области лопаток – связана с увеличением общего веса тела, увеличенной потребностью в кальции, измененным гормональным фоном. Болезненные ощущения могут быть вялотекущими и сопровождать весь 2 и 3 триместр беременности, а могут возникать в виде острых приступов. Боль, связанная с изменением гормонального фона, ощущается в виде дискомфорта в области лопаток, и обостряется при вдохе и выдохе, иногда отдает в сердце, не проходит после отдыха. Неприятные ощущения в районе лопаток, возникшие из-за переутомления, проходит после массажа, ночного сна, отдыха.
В первом триместре физиологические боли в спине редко тревожат женщину. Если они возникают – то чаще всего это ноющие болезненные ощущения в области поясницы, связанные с гормональной перестройкой.
Физиологические боли в спине во 2 триместре беременности:
- болит правый бок со спины – возникает из-за растяжения мышц матки;
- ноющая боль в пояснице – результат растущей нагрузки на позвоночник из-за роста плода;
- болевой синдром в пояснице и неприятные ощущения в разных отделах позвоночника – причиной подобных признаков служит смещение центра тяжести;
тяжесть в пояснице, колющие боли в животе, справа или слева – возникают из-за интенсивного роста матки.
Физиологические боли в спине в 3 триместре беременности:
- ноющая боль в спине и пояснице – является результатом нагрузки на суставы, мышцы спины и связки;
- резкий периодический болевой синдром в спине и пояснице, отдающий в копчик – возникает из-за размягчения связок, суставов и смещения центра тяжести. Если подобные боли сопровождаются кровянистыми выделениями, нужно срочно сообщить лечащему врачу;
- боль в пояснице на 38 неделе беременности – связана с выработкой гормона релаксина. Этот процесс расслабляет связки, сухожилия, мышечную ткань. Размягчается лонное сочленение, благодаря чему организм беременной женщины готовится к предстоящему процессу родов;
- тяжесть в пояснице на 37 неделе – в этот период головка плода опускается к тазовому кольцу, смещается центр тяжести и на мышцы поясницы ложится большая нагрузка;
- боль в пояснице на 40 неделе – вызывают тренировочные, ложные схватки, готовящие матку к родам.
В случае если к физиологическим болям присоединяются кровянистые выделения, нужно срочно поставить вызывать Скорую помощь, так как это может быть угрозой срыва беременности.
Как облегчить боль в спине при беременности
Если возникает физиологический болевой синдром в спине в 1 триместре беременности, медицинские препараты принимаются только с разрешения врача. Это связано с тем, что в этот период происходит формирование жизненно важных органов будущего ребенка, а обезболивающие препараты могут оказать отрицательное воздействие на этот процесс. На более поздних сроках врач может разрешить прием некоторых препаратов, но в любом случае нужно постараться избавиться от боли немедикаментозными методами.
Способы купирования болезненных ощущений в спине при беременности:
Массаж
Массаж делается легкими, поглаживающими движениями. Процедура улучшит кровообращение и снимет мышечный спазм. Запрещается массировать ямочки Венеры, это может вызвать схватки.
Теплые ванны
Именно теплые, не горячие ванны хорошо расслабляют мышцы спины и снимают болевой синдром. Можно добавить в воду несколько капель масла лаванды или иланг-иланга, но не более 3 капель.
Дородовый бандаж

 Врачи-ортопеды рекомендуют носить бандаж беременным женщинам при первых признаках появления животика, не дожидаясь болей в спине. Бандаж снимает нагрузку с мышц спины, поддерживает растущий животик и перераспределяет центр тяжести.
Врачи-ортопеды рекомендуют носить бандаж беременным женщинам при первых признаках появления животика, не дожидаясь болей в спине. Бандаж снимает нагрузку с мышц спины, поддерживает растущий животик и перераспределяет центр тяжести.
Гимнастика
Эффективный способ устранить неприятные ощущения в спине и поддерживать общий тонус организма – это гимнастика для беременных. Специальные упражнения для снятия мышечного спазма, укрепления мышечного корсета помогут расслабить мышцы и снять напряжение. Лучше посещать специальные тренировки для беременных, и выполнять упражнения под контролем тренера.
Плаванье в бассейне
Вода поддерживает вес тела, и каждая беременная женщина сможет почувствовать себя снова стройной. Если болит спина, то вода расслабляет и снимает напряжение. Плаванье укрепляет и растягивает мышцы спины без нагрузки на позвоночник.
Аппликаторы Ляпко
Облегчить боль в спине при беременности помогут процедуры с аппликатором Ляпко. Поясницу можно прокатывается Универсальным валиком, аппликацию на грудной и поясничный отдел производить аппликаторами Ромашка, Шанс.
Обезболивающие препараты
В редких случаях, при нестерпимых болях, связанных с беременностью, врач может назначить прием обезболивающих препаратов. Это могут быть согревающие или противовоспалительные мази. Если болевой синдром не удалось купировать с помощью мазей, то назначаются препараты в виде таблеток.
Профилактика боли в спине у беременных
Боль в спине во время беременности почти неизбежна. Ведь на позвоночник ложится дополнительная нагрузка, которая возрастает с каждым днем. Поэтому лучше не ждать возникновения неприятных ощущений, а заняться их профилактикой уже на ранних сроках беременности.
Меры профилактики боли в спине при беременности:
- Носить обувь нужно на низком устойчивом каблуке, в идеале – Томаса. Высокие каблуки создают дополнительную нагрузку.
- Нужно научиться правильно сидеть. В положении сидя под спиной, кладется опора в виде подушки или валика, а ноги находятся немного выше поясницы. В такой позе нагрузка на позвоночник будет оптимальной.
- Спать на ортопедическом или жестком матраце в позе на боку.
- Следить за весом во время беременности. Существуют нормы набора веса у беременных женщин, в соответствии с увеличением размеров плода. Лишний вес -это нагрузка на позвоночник, мышцы спины и ноги.
- Исключить поднятие тяжестей и утомительные физические нагрузки.
- Будущим мамам нужно обязательно следить за своей осанкой, ведь сутулость негативно воздействует на весь позвоночник.
- Во время ночного сна и дневного отдыха нужно класть между ног подушку. Это способствует снятию напряжения с позвоночника и его полноценному отдыху.
- Сбалансированное, здоровое питание, богатое витаминами и минералами в особенности кальцием.
Ожидание ребенка – это незабываемый период для каждой женщины. К сожалению, боль в спине является частым спутником беременности, поэтому еще на стадии планирования нужно укреплять мышечный корсет спины и употреблять достаточно продуктов, содержащих кальций.
Болит спина при беременности в третьем триместре, что делать, чем лечить
 Болит спина при беременности в третьем семестре – это проблема, с которой сталкивается чуть ли не каждая будущая мама на поздних сроках вынашивания малыша. В большинстве случаев дискомфорт и боль – это неприятные, но все же, естественные «спутники» беременности. Возникающие по физиологическим или бытовым причинам боли не наносят вреда матери или ребенку.
Болит спина при беременности в третьем семестре – это проблема, с которой сталкивается чуть ли не каждая будущая мама на поздних сроках вынашивания малыша. В большинстве случаев дискомфорт и боль – это неприятные, но все же, естественные «спутники» беременности. Возникающие по физиологическим или бытовым причинам боли не наносят вреда матери или ребенку.
Но иногда вынашивание ребенка сопряжено с такими нагрузками, что организм женщины становится беззащитным перед заболеваниями и состояниями, опасными для здоровья. В таких случаях боль в спине может сигнализировать о протекании потенциально опасных процессов. Причем опасность может грозить здоровью не только будущей мамы, но и плода.
Конечно, лучше при боли в спине обратиться к врачу и пройти диагностику. Но беременной не помешает узнать как, и почему возникают естественные боли в спине. А также, в каких случаях боль может появляться на фоне развивающихся патологий. Полезной будет и информация о том, как облегчить свое состояние, не создав при этом опасности для ребенка.
Нормальные физиологические причины болей в спине у беременных женщин
Почему болит спина в третьем триместре беременности – можно определить основные природные предрасполагающие факторы. Самая вероятная причина боли в спине – это давление, которое оказывает растущая матка на мышцы, кровеносные сосуды, нервные волокна и поясничный отдел позвоночника. Вес плода в третьем триместре невелик – всего 3-5 кг. Но для позвоночника такая нагрузка очень значительна. К тому же ситуация усугубляется тем, что у беременной меняется центр тяжести, он смещается вперед параллельно с ростом живота. А если у женщины многоплодная беременность и оба ребенка крупные, боль в спине может стать просто невыносимой.
Во время беременности организм женщины вырабатывает специальный гормон, который предотвращает преждевременные сокращения матки. Этот гормон расслабляет мускулатуру матки, а заодно и всю мускулатуру тела. А мышцы спины, которые находятся в ослабленном состоянии, не могут должным образом поддерживать позвоночник. Поэтому появляется боль в спине – в мышцах или позвоночном столбе.
Накануне родов малоподвижные межкостные тазовые сочленения размягчаются, происходит их постепенное растяжение. Проще говоря, тазовые кости немного расходятся, чтобы ребенку было легче продвигаться по родовым путям при рождении. По этой причине также могут быть боли, отдающие в поясницу и даже выше.
В третьем триместре большинство женщин имеют большой вес. Растет не только матка, но и:
- Ткань молочных желез.
- Мышечная и жировая ткань.
- Увеличивается объем крови.
Плацента и околоплодные воды также имеют свой вес. Получается, будущая мама в очень короткие сроки набирает от 8 до 15 кг. И весь этот вес ложиться на позвоночник. Если женщина до беременности была худощавой, не очень спортивной, ее позвоночник может быть просто не готов к такой нагрузке. Если беспокоит боль в верхней части спины – в грудном отделе позвоночника, это может свидетельствовать о том, что грудь растет очень быстро и тело не успевает адаптироваться к изменениям.
На поздних сроках беременности – после 37 недели – увеличивается давление головки ребенка на лонное сочленение, что может вызывать довольно неприятные, даже болевые ощущения у будущей матери. На этом же этапе у женщин часто возникают схваткообразные, ноющие боли в нижней части живота и пояснице – это либо ложные (тренировочные) схватки Брэкстона-Хикса, либо настоящие схватки, свидетельствующие о начале родовой деятельности. Если дополнительно появляются кровянистые выделения – это сигнал для того, чтобы срочно обращаться к врачу, так как беременность может быть под угрозой прерывания.
Сон, бытовые факторы и работа, как причины болей в спине в третьем триместре беременности
Еще одна причина боли в спине в третьем триместре связана со сном беременной:

- Если матрас неудобный, слишком жесткий или мягкий, спина не получает нужной поддержки и болит. Спина в области поясницы имеет физиологический выгиб вперед – естественный лордоз. Даже обычный человек, когда спит на спине на неправильно подобранном матрасе может испытывать боль и дискомфорт, так как физиологическое состояние выгиба нарушается. А у беременной, которая спит на спине, да еще на неподходящем матрасе, не поддерживается выгиб, плюс еще и матка сверху давит.
- Глубокий длительный сон в одном положении. Длительное передавливание нервов может вызвать боль в спине или по бокам.
Ну и напоследок бытовые факторы, которые могут способствовать тому, что у беременной болит спина:
- Ношение обуви на высоком каблуке – возникает очень большая нагрузка на опорно-двигательный аппарат;
- Долгая сидячая работа – перенапряжение мышц спины;
- Долгое стояние на ногах в течение дня;
- Малоактивный образ жизни – происходит ослабление мышечного корсета спины;
- Недостаток витаминов или микроэлементов – страдают и мышцы, и суставы;
- Резкие движения и/или поднятие тяжестей. Нередко беременные, у которых уже есть маленькие дети, продолжают носить малышей на руках, несмотря на свое деликатное состояние.
Заболевания, которые могут вызывать боли в спине в третьем триместре беременности
Обычно заболевания, которые проявляются болями в спине, не возникают внезапно именно во время беременности. К их развитию должны быть предпосылки. То есть патологический процесс протекает и до беременности, но скрыто. А во втором-третьем триместре под влиянием специфических для беременности изменений в организме, заболевание начинает прогрессировать и проявлять себя болями.
Наиболее вероятные патологии, которые могут проявляться болями в спине:
- Остеохондроз. В процессе размягчения и растяжения суставов таза, могут быть затронуты и окружающие ткани – суставные диски поясничного отдела позвоночника. Диски также начинают размягчаться, позвонки проседают, и развивается остеохондроз, который может осложниться межпозвоночной грыжей.
- Сколиоз. Данное заболевание развивается еще в детском, подростковом возрасте. Часто это происходит незаметно для больного человека. А во время беременности сколиоз начинает активно прогрессировать. Под весом поясничной части спина искривляется еще больше. При этом задевается нервная ткань, нарушается функция спинного мозга. Одно из самых тяжелых последствий – это сдавливание артерий и последующее кислородное голодание у плода.
- Межпозвоночная грыжа. До беременности эта патология может приносить дискомфорт и неудобство, но боли может не быть. А вот когда давление матки на позвонки увеличивается, становиться больше и грыжа. Она, в свою очередь, начинает задевать нервную ткань спинного мозга, провоцируя возникновение болевого синдрома.
Есть еще несколько заболеваний внутренних органов, при которых боль может иррадиировать (отдавать) в спину, поясницу:
- Панкреатит, то есть воспалительный процесс, протекающий в поджелудочной железе. Боль в спине при этом заболевании имеет опоясывающий характер. Сопровождается рвотой, запором, понижением давления.
- Камни в почках или мочевом пузыре. Заболевание сопровождается острыми болями в нижнем отделе спины, тошнотой, застоем мочи или наоборот, учащением мочеиспускания.
- Пиелонефрит, то есть воспалительный процесс, чаще всего инфекционной этиологии, протекающий в почках. В таком случае к боли в пояснице присоединяются гипертермия (повышенная температура) и озноб, нарушения мочеиспускания с изменением цвета урины.
- Неврологические заболевания и болезни ОДА – возникают резкие, простреливающие боли, которые могут отдавать в ягодицы, конечности.
- Миозит или воспаление мышечной ткани. Данное состояние возникает, когда человек переохлаждается, находится на сквозняке («продуло»), долго находится в неудобной позе, например во сне. В таком случае боль настолько сильная, что человек буквально не может двигаться несколько дней. Данное состояние схоже по ощущениям с тем, когда при неудачном движении, например, резком потягивании после сна, защемляется нерв.
Но некоторые болезни, например, симфизит, характерны именно для периода беременности. Симфизит – это состояние, когда тазобедренные кости расходятся слишком сильно (до 20 мм и больше). В таком случае беременная ощущает боль, сдавливание, тяжесть внизу живота. Появляется отек в области лобка, может повыситься местная температура. Также возникает «утиная» походка, боль в крестце и пояснице.
Лечение болей в спине у беременной
 Лечение болей во время беременности практически никогда не происходит с применением медикаментозных препаратов. Если угрозы жизни матери нет, то подвергать риску нормальное развитие малыша не станет ни один врач.
Лечение болей во время беременности практически никогда не происходит с применением медикаментозных препаратов. Если угрозы жизни матери нет, то подвергать риску нормальное развитие малыша не станет ни один врач.
Если же состояние матери тяжелое или заболевание может негативно отразиться на состоянии плода, то ее, скорее всего, женщину оформят в стационар медицинского учреждения. Уже в больнице врачи будут принимать решение относительно кесарева сечения, а затем оказания неотложной помощи роженице и младенцу. Только специалист, отталкиваясь от клинической картины, может решить, чем лечить боль и ее первопричину.
Это значит, что облегчить боли в спине самостоятельно можно только безопасными методами:
- Нормализация образа жизни, здоровый сон, полноценное питание, уход в декретный отпуск. Если врач посчитает нужным – соблюдение постельного режима.
- Прием назначенного врачом витаминно-минерального комплекса.
- Ношение индивидуального дородового бандажа, корсета, ортопедической обуви.
- Легкие физические упражнения, гимнастика для беременных – только плавные и осторожные движения.
- Массаж спины, мануальная терапия и ЛФК, посещение бассейна (только по назначению врача!).
- Если спина болит в основном во время расслабления, во время ночного или дневного сна, то перед отходом ко сну можно принять теплую (не горячую) ванну. Также можно принять душ – мягкие струи воды, направленные на проблемную область, помогут расслабиться и снимут болевые ощущения.
- Применение мазей и примочек для наружного применения, если в инструкции нет противопоказаний для беременных. Важно следить, чтобы мазь не содержала кетопрофен.
- В очень редких случаях врач может назначить женщине прием нестероидных противовоспалительных препаратов, анальгетиков.
Боль в спине у беременной, даже несильная, возникающая в конце дня по причине усталости – это прямое показание к обращению за консультацией специалиста. Даже если женщина на 100% уверена, что ничего страшного не происходит, лучше перестраховаться, ведь речь идет о здоровье не только матери, но и ребенка.
Профилактика болей в спине во время вынашивания ребенка
Желательно перед зачатием пройти полное обследование у всех специалистов, ортопеда, невропатолога, нефролога, гастроэнтеролога, в частности. Только так можно убедиться, что заболеваний, которые могут на поздних сроках беременности проявиться болями в спине, у будущей матери нет. Но что делать, если беременность уже наступила? Соблюдение основных и несложных рекомендаций поможет снизить риск возникновения болей в спине в третьем триместре:
- Носить удобную обувь без каблука или танкетки. Желательно сандалии, балетки, или осенне-зимнюю обувь на низкой подошве и плоском каблуке.
- Контролировать вес, но не в ущерб правильному питанию.
- Полноценный сон на специально подобранном ортопедическом матрасе. Поза должна быть такая – на левом боку, одна подушка под головой, вторая под животом, третья между ног. Если невыносимо хочется спать на спине, то под поясницу нужно положить небольшую подушку в форме валика или свернутое в валик полотенце.
- По возможности активный образ жизни – меньше сидеть, лежать и стоять, больше гулять. Если сидеть все же приходится, нужно выбрать стул с жесткой спинкой и подложить под спину валик. При ходьбе следить за правильной осанкой. Но совершать резкие движения, заниматься активным спортом, поднимать тяжести, наклоняться вперед нельзя.
- Носить поддерживающий живот и спину бандаж.
Очень важно внимательно прислушиваться к своим ощущениям. Если рекомендации не помогают предотвратить дискомфорт в спине – возможно, это указывает на то, что дело в болезни. В таком случае медлить нельзя, нужно как можно скорее обратиться к терапевту или гинекологу.
причины и подходы к лечению
По статистике Российской ассоциации хирургов-вертебрологов, у 45% женщин болит спина во время беременности в поясничной области. Как правило, это временный симптом, который проходит после родоразрешения. Однако, боль может оказать существенное влияние на физическое и эмоциональное состояния женщины, привести к возникновению постоянного стресса и усталости. Это крайне нежелательно, так как общее состояние организма матери отражается на ее гормональном фоне и, как следствие, на ребенке. Для мамы важно знать характерные признаки этого симптома, причину возникновения, основные принципы профилактики и лечения.
Механизм возникновения


Причины, по которым может болеть спина во время беременности, достаточно разнообразны. Уместно разделить их на 3 группы причин:


- изменение минерального обмена – организм женщины постоянно испытывает нехватку кальция, так как этот микроэлемент через пупочные сосуды и плаценту доставляется плоду. В этом случае, кости будущей мамы могут претерпевать изменения по типу остеопороза – становиться более хрупкими. Это может приводить к возникновению болевого синдрома;
- увеличение нагрузки на поясничный отдел позвоночника – так как матка увеличивается и смещает центр тяжести вперед, беременной женщине приходится постоянно держать мышцы поясницы в напряжении. Это приводит к растяжению связочного аппарата и его микротравмам;
- застой крови в венозных сосудах позвоночного канала – из-за полнокровия в венах таза и нижних конечностях, большее количество крови поступает в сосуды позвоночника. Их увеличение может приводить к сдавлению нервных корешков и возникновению болей не только в области спины, но и по ходы нижней конечности.
У женщины может болеть спина при беременности по одной из этих причин или их совокупности.
Характеристика болей
Как правило, боль локализуется в нижней трети спины – между ягодичной складкой и нижним краем реберной дуги. Выраженность симптома может быть разная – будущая мама может ощущать только дискомфорт в поясничном отделе позвоночника или боль средней интенсивности, ноющего или тупого характера. Она усиливается после нагрузки на мышцы спины:
- длительной неудобной позы;
- приседаний, подъема тяжелых предметов;
- ходьбы с наклонами/поворотами;
- резких поворотах в стороны.
В том случае, если спина болит сильно при беременности после 37-й недели, это может быть первым свидетельством скорого родоразрешения. При внезапном усилении болей до 37-й недели, появлении в выделениях из влагалища крови, повышении температуры, следует немедленно обратиться к врачу, так как этот симптомокомплекс может говорить о спонтанном выкидыше.
Мнение экспертаБоли и хруст в спине и суставах со временем могут привести к страшным последствиям – локальное или полное ограничение движений в суставе и позвоночнике вплоть до инвалидности. Люди, наученные горьким опытом, чтобы вылечить суставы пользуются натуральным средством, которое рекомендует ортопед Бубновский…Читать подробнее»
Профилактика и немедикаментозное лечение болей
Что делать при болях в спине во время беременности будущей маме? Российской ассоциацией акушеров-гинекологов определены мероприятия, которые позволяют предотвратить появление этого симптома. Они достаточно просты и не требуют применения лекарственных препаратов. Важно отметить, что эти рекомендации целесообразно соблюдать не только для профилактики, но и для устранения симптомов. Они включают в себя следующие пункты:


- включение в рацион продуктов, обогащенных кальцием: творог, сыр, рыбные и мясные продукты, зелень, орехи. Следует заметить, что применять препараты кальция (в том числе Кальций-Д3 Никомед) можно только по назначению врача. Эти ионы могут негативно отразиться на сердечной деятельности матери и плода при передозировке;
- адекватная физическая нагрузка – важно тренировать поясничные мышцы, мышечный и связочный аппарат нижних конечностей, для уменьшения нагрузки на позвоночник и большей толерантности к повседневным нагрузкам. С этой целью, можно заниматься лечебной физкультурой и плаванием. Эти занятия не должны носить силовой характер, чтобы не спровоцировать сокращения матки и, как следствие, повреждение плода;
- частое пребывание на солнце – ультрафиолетовый свет стимулирует выработку кальциферола (витамина D2), который отвечает за всасывание кальция в костную ткань. При его недостатке, могут усиливаться остеопорозные явления;
- исключение тяжелых физических нагрузок;
- использование ортопедического матраса во время сна, который расслабляет мышцы поясничного отдела и уменьшает нагрузку на позвоночный столб;
- ношение удобной и устойчивой обуви, желательно с небольшим широким каблуком;
- по возможности, коррекция лишнего веса и искривлений позвоночника.
Если у женщины тянет спину при беременности, практическое применение этих мероприятий позволит избавиться от симптома. В 85% случаев, по данным журнала «Хирургия позвоночника», использование фармакологических препаратов не требуется.
Немного о секретахВы когда-нибудь испытывали постоянные боли в спине и суставах? Судя по тому, что вы читаете эту статью – с остеохондрозом, артрозом и артритом вы уже знакомы лично. Наверняка Вы перепробовали кучу лекарств, кремов, мазей, уколов, врачей и, судя по всему – ничего из вышеперечисленного вам так и не помогло… И этому есть объяснение: фармацевтам просто не выгодно продавать работающее средство, так как они лишатся клиентов! Тем не менее китайская медицина тысячелетиями знает рецепт избавления от данных заболеваний, и он прост и понятен.Читать подробнее»
Медикаментозное лечение


При болях в спине применяют нестероидные препараты противовоспалительного действия. Однако беременным женщинам их использовать не рекомендуется, так как клинически доказано, что они повышают риск неблагоприятного течения беременности и возникновения дефектов плода. По классификации FDA, которая определяет безопасность применения лекарств при беременности, большинству из НПВС присвоен статус C (применять, только если польза для матери превышает опасность для ребенка).
Врач их может назначать, только при неэффективности немедикаментозной терапии и наличии сильных болей, значительно снижающих качество жизни.
Причиной того, что у женщины болит спина при беременности, может быть большая группа факторов, связанных с обменными изменениями в организме и смещением центра тяжести. Они могут быть разной степени интенсивности: от чувства дискомфорта то резкого болевого ощущения. В качестве лечения, по рекомендациям врачей-акушеров, следует использовать немедикаментозную терапию, так как фармакологические препараты могут нанести вред здоровью плода. Чаще всего, этого достаточно, чтобы полностью избавиться от боли в спине будущей маме.

Как забыть о болях в спине и суставах?
Мы все знаем, что такое боль и дискомфорт. Артрозы, артриты, остеохондроз и боли в спине серьезно портят жизнь, ограничивая в обычных действиях – невозможно поднять руку, ступить на ногу, подняться с постели.
Особенно сильно эти проблемы начинают проявлять себя после 45 лет. Когда один на один перед физической немощью, наступает паника и адски неприятно. Но этого не нужно бояться – нужно действовать! Каким средством нужно пользоваться и почему – рассказывает ведущий врач-ортопед Сергей Бубновский…Читать далее >>>
Автор:
 Матвеева Мария — Медицинский журналист. Медсестра первой категории
Матвеева Мария — Медицинский журналист. Медсестра первой категориив отделении травматологии и ортопедии
Вконтакте
Одноклассники
Если вам понравилась статья, оцените её: Загрузка…
Загрузка…Также советуем ознакомиться:
При радикулите можно греть спину при – причины нарушения, влияние тепловых процедур, рекомендации и противопоказания, способы лечения и профилактика в домашних условиях
Можно ли греть спину при болях в спине: как не навредить организму
 Боли в спине, в особенности в области поясницы, практически всегда свидетельствуют о развитии определенного заболевания – радикулита, остеохондроза, протрузии и других. Часто пациенты прибегают к самостоятельным способам лечения, и в связи с этим особенно важен вопрос, можно ли греть спину при возникающих болях. Чтобы ответить на него с научной точки зрения, важно разобраться, почему болит поясница или другой отдел спины, и какое лечение будет наиболее эффективным.
Боли в спине, в особенности в области поясницы, практически всегда свидетельствуют о развитии определенного заболевания – радикулита, остеохондроза, протрузии и других. Часто пациенты прибегают к самостоятельным способам лечения, и в связи с этим особенно важен вопрос, можно ли греть спину при возникающих болях. Чтобы ответить на него с научной точки зрения, важно разобраться, почему болит поясница или другой отдел спины, и какое лечение будет наиболее эффективным.
Почему возникают боли в спине

Одно из самых распространенных заболеваний костей вообще и позвоночника в частности – остеохондроз. Это длительные болезнетворные процессы, в результате которых происходит постепенное разрушение костных тканей. В результате в позвоночнике повреждаются кости, они начинают смещаться относительно своего обычного положения, что приводит к сдавливанию межпозвонковых дисков.
Это приводит к разрушению уже самих дисков, их содержимое буквально выдавливается наружу, контактирует с частями спинномозговых нервов. Это и вызывает сильные неприятные ощущения, а также порождает другие симптомы (онемение, потеря чувствительности и даже частичный паралич в запущенных случаях).
Причин остеохондроза, как правило, несколько:
- Травмы спины (вывихи, переломы, ушибы, сильные удары во время спортивных занятий или в результате несчастных случаев).
- Неправильный образ жизни – это целый комплекс причин, куда входят и недостаток физической активности, и неправильное питание, злоупотребление курением и алкоголем. В особенности часто боли наблюдаются в пояснице, потому что именно ан нее приходится основная нагрузка при поднятии тяжестей.
- Гормональные расстройства, связанные, например, с менопаузой у женщин.
- Возрастные причины – в пожилом возрасте кальций усваивается костями значительно хуже; происходит отложение минеральных солей, что значительно ослабляет прочность тканей и соответственно позвоночника в целом.
При болях в спине пациент, как правило, всегда определяет конкретное место их возникновения. При этом болевые ощущения могут распространяться и в другие отделы поясницы, а также отдавать в конечности. Например, при болях в пояснице нередко болевой синдром касается и паховой области, а также бедер. Причина в том, что сдавленные нервные волокна проходят по всему позвоночнику, выходят за его пределы и распространяются вплоть до нижних и верхних конечностей.
ОБРАТИТЕ ВНИМАНИЕ
В группу риска по остеохондрозу попадают люди, которые трудятся тяжелым физическим трудом и регулярно поднимают тяжести, ведущие малоподвижный образ жизни и имеющие вредные привычки (неправильное питание, приводящее к ожирению, курение, злоупотребление алкоголем). Можно ли греть спину при остеохондрозе

Прогревание
Снятие болей прогреванием – одно из самых проверенных народных средств, которое довольно часто применяется и в научной медицине: некоторые мази обладают выраженным прогревающим эффектом.
Наиболее часто остеохондроз поражает поясницу при полном отсутствии симптомов в других отделах позвоночника. Однако вопрос о том, можно ли согревать поясницу при болях в разных областях спины, зачастую невозможно решить однозначно.
Прежде всего, обратить внимание нужно на такие нюансы:
- Был ли поставлен точный диагноз.
- Можно ли наверняка утверждать о том, какая стадия прогрессирования остеохондроза наблюдается в данный момент.
- Согласовано ли применение прогревающих средств с лечащим врачом или подобная мера является только самолечением.
Основная рекомендация врачей состоит в том, что глубокое прогревание в запущенных случаях, когда остеохондроз достиг уже острой стадии, противопоказано. Эффект прогревания приводит к усилению болей, потому что усиливающийся кровоток провоцирует дальнейшее развитие отечности, что и объясняет возрастание болевого синдрома.
Таким образом, если остеохондроз развивается уже достаточно давно, а боли становятся нестерпимо сильными, прогревание с помощью горчичников, мазей, бани и других популярных средств может только усилить болевые ощущения. Вред от такой процедуры напрямую зависит от того, насколько долго она проводится – глубокое прогревание приведет к значительному усилению болевого синдрома.
ОБРАТИТЕ ВНИМАНИЕ – Боль, как правило, является только первым признаком болезни. Поэтому если она начинает повторяться, возникая по необъяснимым причинам, необходимо сразу обращаться к врачу – надеяться, что все пройдет само, очень рискованно.
Можно ли греть спину при радикулите

В позвоночном канале располагается один из двух важнейших органов нервной системы – спинной мозг. Корешки нервных волокон выходят из каждого сегмента этого органа. Они обеспечивают чувствительность конечностей, проведение нервных импульсов и некоторые рефлексы. Если позвоночные кости, смещаясь (например. в результате остеохондроза) сдавливают нервные корешки, они воспаляются. Поэтому и возникают острые, резкие боли – радикулит.
Воспалению способствует также значительное переохлаждение организма. Поэтому часто считается, что радикулит нужно лечить действием противоположного фактора – т.е. прогреванием. На самом деле делать это категорически запрещается. Нельзя прогревать спину ни горчичниками, ни мазями. Также запрещается париться в бане или принимать горячие ванны.
Причины примерно те же самые – если греть почки и другие пораженные заболеванием участки тела, происходит цепочка физиологических реакций:
- Кровеносные сосуды расширяются, в результате чего к пораженной области притекает большое количество крови, чтобы охладить его.
- Все обменные процессы начинают активизироваться, потому что в клетки из крови поступает большое количество кислорода и питательных веществ.
- В результате отечность усиливается.
- Ткани начинают еще сильнее давить на воспаленные нервные корешки, в результате чего боль только усиливается.
ОБРАТИТЕ ВНИМАНИЕ
В случае нестерпимой боли, особенно при радикулите, нужно немедленно вызвать скорую помощь, а до приезда врачей оказать больному первую помощь. Для этого в чистую ткань заворачивается лед или бутылка с холодной водой и прикладывается к больному месту – это позволит ненадолго снизить болевые ощущения. К тому же пациент должен принять максимально удобное положение (полулежа или сидя), в котором боль будет минимальной.
Правильное решение

Вне зависимости от конкретной ситуации, правильное решение состоит в следующем:
- Если боли наблюдаются довольно часто, а вы еще не обращались к врачу, сделать это нужно как можно скорее. Если поставить диагноз и начать своевременное лечение, выздоровление практически гарантировано.
- Если диагноз уже был поставлен, не стоит выходить за рамки рекомендаций врача, потому что самолечение очень часто только тормозит восстановление организма. Применение согревающих мазей или других средств нужно обязательно согласовать с врачом.
- Наконец, запрет на прогревание в случае запущенных стадий не означает, что пораженное место не стоит оберегать от холода. На самом деле поясницу или другую часть позвоночника нужно тщательно укутывать поясами, теплыми тканями, чтобы низкая температура не привела к еще большим осложнениям.
Резюме
Вне зависимости от конкретного заболевания спины, нужно учитывать ряд ограничений:- Греть участок тела поясничного отдела категорически нельзя в период обострения болезни и в течение первых 2-3 дней после приступа.
- Лечить приступ радикулита собственно прогреванием также категорически запрещается.
- В остальные периоды, когда заболевание протекает без ярких болевых симптомов, прогревание в бане и другими методами приносит пользу. Однако о продолжительности и частоте сеансов лучше дополнительно проконсультироваться с врачом.
Таким образом, пациент должен как можно быстрее пройти обследование и затем пройти комплексное лечение, которое назначит лечащий врач.
Можно ли Прогревать Спину, Рекомендации
Радикулопатия – это усиливающийся при движении болевой синдром в нервных корешках, выходящих из межпозвоночных дисков, и в нервах, образованных из них. Самой частой причиной радикулита является остеохондроз, но схожие болевые ощущения могут быть так же вызваны переохлаждением, мышечным спазмом после резкого поворота позвоночника или его травмы.
Именно эти этиологические отличия при одинаковой симптоматике и являются источником возникновения мифа о том, что радикулит и баня – это лучшая комбинация для излечения от патологии.

Баня – это хороший способ профилактики некоторых болезней у здоровых людей
Информация и видео в этой статье помогут разобраться можно ли греть спину при радикулите грелкой, в ванной или в бане, а если такие прогревания допустимы, то в каком количестве и когда их можно задействовать. Тем не менее помните, самолечение теплом недопустимо.
Боли в спине могут быть вызваны одним или несколькими патологиями механического, воспалительного, инфекционного или злокачественного происхождения, при которых тепловые процедуры категорически противопоказаны.
Содержание статьи
Стандарт лечения острой радикулопатии
Для лечения острого пояснично-крестцового (ишиас) или шейно-плечевого радикулита, а именно для избавления от скелетно-мышечной боли, врач назначает:
- Двигательный режим. В течение первых двух дней показан полный покой. В дальнейшем, после стихания болевого синдрома, необходимо регулярное выполнение физических упражнений, направленных на укрепление поддерживающих структур спины. Специальная ЛФК значительно снижает риск вероятности хронического или рецидивирующего течения заболевания.
- Медикаментозное обезболивание. В зависимости от силы болевого синдрома это могут быть анальгетики, ацетаминофен, нестероидные противовоспалительные препараты, опиоиды. Учитывая состояние здоровья и возраст пациента возможно применение миорелаксанта, например, метаксалона.
- Холод и тепло. Для дополнительного снижения мышечного спазма в домашних условиях можно делать:
- в первые 2 дня – пакеты со льдом, обязательно завёрнутые в полотенце, прикладываются на 20 минут с интервалом 1-1,5 часа;
- с 3 по 5-7 день – водяные или электрические грелки с температурой не выше + 40° С, ставятся в течение дня с такими же временными промежутками, как и холодные сухие компрессы.

Чтобы случайно не сжечь кожу на спине, не ставьте электрическую грелку на ночь
- Аппаратная физиотерапия. Эффективная и разрешённая физиотерапия при радикулите в остром периоде – это диатермия. Нагревание тканей при помощи переменного тока высокой частоты хорошо расслабляет рефлекторный спазм паравертебральных мышечных волокон, который неизбежно вызывается любой болью в области спины. Заменить эти процедуры на походы в баню можно только после разрешения лечащего врача.
На заметку. В некоторых случаях при остром радикулите может помочь мануальная терапия. Однако применять её можно только при отсутствии остеопороза, протрузии или грыжи межпозвоночного диска. После мануального сеанса, в течение 3-4 часов, показано ношения утягивающего корсета.
Как лечат хронический радикулит
Хронический радикулит является следствием прогрессирующего остеохондроза.
Его лечение направлено на приостановку дегенеративно-дистрофических изменений, а это значит, что больному придётся приспосабливаться жить с этой необратимой патологией:
- во время обострений – действовать по схеме, описанной выше;
- во время ремиссий – прогревать проблемную область перцовым пластырем или разогревающими мазями, проходить курсы лечебного массажа, регулярно заниматься специальной гимнастикой для позвоночника, скандинавской ходьбой с палками, при возможности, дозировано плавать.
Цена за нелечение хронической радикулопатии – учащение приступов обострения, образование межпозвоночных грыж и костных наростов на телах позвонков.
Можно ли ходить в баню при радикулите?
Во время обострения такие процедуры запрещены, а вот в периоды ремиссии, баня и радикулит – вполне допустимая комбинация. Однако поход в парную или сауну в таком состоянии потребует соблюдения не только общеизвестных, но и специальных правил.
| Фото и название | Рекомендации |
 Длительность сеанса – не более 2 часов | Посещать банное предприятие можно не чаще 1 раза в неделю. Интервал в 3-4 дня допустим только для здоровых молодых людей, ведущих активный образ жизни или профессиональных спортсменов. Если вы чувствуете недомогание или сильную усталость, перенесите посещение парилки на другой день. |
 Обычные «банные сочетания» – запрещены | Не рекомендуется сочетать русскую парную с ручным лечебным массажем, и в тот же день принимать ванную. Эти процедуры обладают кумуляционным эффектом. С течением времени, они могут стать причиной ускорения и усугубления дегенеративных процессов остеохондроза.
|
 Вид парного веника не принципиален | В русской бане рекомендуется сделать 2-3 захода в парную комнату с температурой воздуха: + 60° С, на время, не превышающее 5-10 минут. В последний заход можно выполнить стегания спины распаренными дубовыми, берёзовыми или эвкалиптовыми вениками. Русская парная показана для молодых и людей среднего возраста. |
 Ручной массаж делается после сауны | В финской сауне рекомендовано сделать 1-2 захода, по 5-10 минут. Температура в помещении должна быть не выше +70° С, а влажность в пределах 10%. После чего рекомендовано принять тёплый душ и провести 10-минутный сеанс массажа со щадящими приёмами: поглаживания, лёгкие растирания, неглубокое разминания и потряхивания. Посещение финской сауны возможно в зрелые и пожилые годы. |
Важно. В лечении как острого, так и хронического радикулита, не рекомендовано соблюдение длительного постельного режима, спинального вытяжения и/или ношения поддерживающих или, как не покажется странным, согревающе-утягивающих корсетов. Эти методы не дают значимого благоприятного результата.
Рекомендуем также посмотреть видео, где рассказывается о влиянии бани на позвоночник и возможном развитии событий после банных процедур в зависимости от первопричины резкой боли в спине.
Вопрос – ответ
И в заключение статьи дадим короткие ответы на самые часто встречающиеся, близкие к данной теме вопросы.
Может ли при радикулите быть температура?
Температура при радикулите подниматься может, но только до субфебрильных значений – 37,0-37,2° С. Если температура поднимается выше, значит причиной острой боли в спине является другое заболевание, которое может быть и не связано с позвоночником.
Например, боль в пояснице может указывать на двусторонний пиелонефрит, на уровне грудного отдела – на плеврит, пневмонию, инфаркт сердца, а в шее – на острый менингит или стенокардию.
Можно ли принимать ванну при радикулите?
Обычные и лечебные ванны принимать можно, но только в периодах ремиссии хронического радикулита, а также при условии отсутствия противопоказаний: наличия ранок и язвочек на коже, дерматологических болезней, заболеваний сердечно-сосудистой системы. Инструкция по принятию ванн, а именно: допустимое количество ванн в неделю, лечебные добавки, температуру воды и длительность одной процедуры – составляется и выдается врачом для каждого пациента сугубо индивидуально.
показания и противопоказания к посещению бани
Можно ли греть радикулит? Категорически нет, если возникла резкая, пронзительная боль. Если пациент испытывает слабую боль или же находится в нормальном состоянии, процедура разрешена. Она поможет снять отечность и устранить неприятные ощущения. Особенно полезно принимать водные процедуры в сочетании с массажем.
Можно ли греть радикулит?
Опасность посещения бани или приема горячей ванны во время острого приступа связана с тем, что в таком случае тепло резко усиливает кровоток к пораженным областям. Сосуды расширяются, обменные процессы ускоряются, поэтому давление на ткани и отечность резко увеличиваются. Это грозит тем, что боли станут нестерпимыми – придется задействовать неотложную помощь.

Если же острого приступа нет, прогрев в бане приводит к положительным последствиям. Кровоток постепенно ускоряется, и отечность начинает проходить. Поскольку все процессы идут не так быстро, организм успевает вывести продукты обмена из организма, поэтому боли отступают.

Ответы на частые вопросы
Греть спину при радикулите можно разными способами – с помощью теплого пояса, компрессов, согревающих мазей. Также можно принимать ванну и париться в бане.
Можно ли принимать горячую ванну?
Горячая ванна исключается в случае обострения, а также, если боль появилась впервые. Поскольку пациент не знает ее причины, лучше не рисковать и не применять самолечение. Можно ли при радикулите принимать горячую ванну? Да, это возможно, но слишком высокая температура воды вредна, перепады (контрастный душ) также запрещаются. А в остальных случаях прием умеренно теплой ванны оказывает полезное воздействие.

Можно ли ходить в баню, сауну и париться веником?
Точно такой же ответ дается и на этот вопрос. Прием бани возможен только в отсутствие «прострелов» – сильных болевых ощущений. Если при радикулите ходить в баню, следует соблюдать несколько правил:
- Использование холодной воды, обтирание снегом категорически запрещаются.
- Длительность приема не более 15-20 минут.
- Температура умеренная – не более +45оС.
- По окончанию процедуры необходимо сразу укутаться в теплые вещи и выпить горячий чай, чтобы исключить даже кратковременное воздействие холода.
Вывод
Можно ли париться в бане при радикулите? Да, но не во всех случаях. Сильные боли снимаются лекарствами в виде таблеток, мазей или уколов. Посещение бани или прием ванны в таких состояниях запрещаются.
Можно ли греть позвоночник при болях
Можно ли греть спину при остеохондрозе, если пояс лечебный куплен
Как уже было сказано, при обострении согревающие процедуры категорически запрещены. Но тупые, тянущие боли хорошо снимаются при остеохондрозе позвоночника сухим теплом, например — солью. Для большего эффекта многие берут соль морскую. Основной рецепт таков: столовая ложка соли на литр кипящей воды. Чуть остудить, пропитать марлевую повязку солевым раствором и растирать им шею или поясницу.
Натереть четверть куска детского мыла, добавить чайную ложку пищевой соды, три столовые ложки соли и половину стакана подогретого растительного масла. Эта смесь должна постоять трое суток в тёмном месте, затем её нужно прогреть и смазывать шею или поясницу на ночь, прикрывая сверху марлей, пищевой плёнкой и полотенцем на шее и плечах (или надеть шерстяной пояс на поясницу).
Многие люди слишком устают на работе, чтобы каждый раз готовить себе для очередной процедуры новый отвар из трав. На самом деле неплохо действуют и согревающие компрессы на основе спиртовых настоев, а для лечения остеохондроза можно использовать буквально всё: и лист берёзы, и берёзовые почки, и кору сосны, и сосновые иголки, и календулу, и ромашку, и многое, многое ещё. Главное — не забыть после процедуры надеть тёплый пояс из верблюжьей шерсти на поясницу или укутать шею и плечи пуховой шалью.
Очень хорош эффект от красной бузины: на пятьдесят граммов ягод нужен стакан (250 г) водки, настаивать неделю. Но чистыми настоями лечить остеохондроз шеи или спины нельзя: кожа может пострадать. Обычно спирт разбавляют тремя частями тёплой воды. Далее используется как компресс: марлевая повязка, смоченная разбавленным настоем, полиэтилен, хлопковая салфетка и либо полотенце на плечи и шею, либо надевается тёплый пояс.
Например, измельчённые корни лопуха и одуванчика, цветки зверобоя перемешать и заварить столовую ложку смеси стаканом крутого кипятка. Через полчаса процедить, подогреть, сделать компресс на 15-20 минут, таким же образом прикрыв пропитанную марлевую повязку полиэтиленом, хлопком и надев на поясницу пояс из верблюжьей шерсти (или укутав верх спины полотенцем и пледом).
Как и любой другой способ, этот применяется только во время ремиссии, острое состояние заболевания не должно сопровождаться согревающими процедурами. Можно купить готовую целебную мазь в аптеке, тогда можно поручиться за дозировку и качество всех составляющих. Особо хорошо помогают при пояснично-крестцовом остеохондрозе мази с добавлением пчелиного или змеиного яда.
Но эти средства достаточно сильные, и у многих людей они вызывают аллергические реакции. Можно приготовить мазь с более мягким эффектом и сделать это самостоятельно. В качестве основы обычно используют растительные масла, сливочное масло или дорогой, но действенный барсучий жир. Побочных эффектов в этом случае можно избежать совершенно, но болезнь точно отступит.
Причина врачебного выбора весьма уважительна, и пациентам есть смысл прислушаться к рекомендациям. Эта фирма сотрудничает с медициной много лет и прекрасно себя зарекомендовала. Можно, конечно, купить пояс в интернет-магазине или даже на рынке, но тогда за качество не поручится никто, а само изделие может подвести пациента в самый ответственный момент.
После согревающей процедуры быстрое охлаждение неминуемо вызовет осложнения, даже возможно наступление новой острой фазы остеохондроза спины. А тот шерстяной пояс, который куплен неизвестно где, возможно и не шерстяной вовсе, а потому сохранить тепло он не поможет. Лучше всё-таки прислушаться к тому, что говорит врач, и купить изделие медицинского назначения.
Продавец или маркетолог интернет-магазина может утверждать, что пояс у него продаётся и лечебный, и профилактический, но если у производителя нет соответствующих документов, это проверить никак нельзя. Товары народного потребления могут быть названы медицинскими только в том случае, если на них выдано регистрационное удостоверение Росздравнадзора, сертификатов от СЭС или от Ростеста недостаточно (эти организации не имеют права снабжать продукцию медицинскими рекомендациями). А без такого документа позиционировать товар как лечебный или профилактический запрещено законодательством.
В отличие от массы безымянных товаров, продукция ООО «ЛЕОНАРДА-СЕРВИС» патентована (и пряжа, и эластичное полотно, из которых состоят медицинские изделия, с патентами — №2289643, №2319800), имеет регистрационное удостоверение Росздравнадзора № ФСР 2010/08307, а это значит, что данные товары обладают соответствующими техническими характеристиками и необходимыми лечебными свойствами. Врачи об этом знают, а потому стоит пользоваться их рекомендациями и не рисковать собственным здоровьем.
Шею грелками греть нельзя, особенно опасно делать это со стороны горла. Можно нанести таким образом непоправимый вред щитовидной железе и далее страдать от собственной неосмотрительности всю оставшуюся жизнь. К тому же, и в любом месте остеохондроз лечить грелками не слишком эффективно. Облегчение на некоторое время наступает, но очень непродолжительно.
При первых же симптомах остеохондроза поясничного или шейного — это не так важно — нужно немедленно обращаться к врачу, потому что заболевание это долгое время протекает скрытно, и если заболело, значит — хрящевая ткань уже претерпела изменения. Возможно, и не только она. Теперь лишь рентген и прочие многие обследования окончательно прояснят картину поражения.
Подход к лечению должен быть комплексным, где врач будет предусмотрительно учитывать наличие или отсутствие всевозможных хронических заболеваний. Огромная роль будет отдана согревающим процедурам, но это всё после купирования обострения, во время ремиссии. Самостоятельно никаких процедур себе назначать нельзя, иначе можно сильно усложнить задачу врачам, да и своему здоровью причинить непоправимый урон.
Многие начинают задумываться, можно ли греть почки, если они болят, только когда возникают боли в области поясницы. Однозначного ответа на этот вопрос нет, так как все зависит от характера болей, а кроме того, причин, их вызвавших. На самом деле боли в пояснице необязательно могут быть вызваны проблемами с почками. К примеру, прострелы при ревматизме и боли при остеохондрозе, остеопорозе, артрозе также могут проявляться симптомами со стороны поясницы. В этом случае прогревание поясницы даст хороший результат, ведь тепло способствует снятию мышечного спазма и нормализации работы лимфо- и кровеносной систем.
Если же проблема кроется именно в почках, то обязательно нужно посетить врача для консультации, так как если болезненные ощущения вызваны воспалительным процессом, то прогревание может привести к появлению гнойных абсцессов и вызвать очень серьезные осложнения.
Греть поясницу, когда болят почки, можно только после посещения врача и выяснения причин появления симптомов. Применение тепла может быть показано врачом. Наиболее часто к прогреванию почек прибегают при появлении почечной колики. Все дело в том, что при движении камней по мочеточнику, вызывающем боли и другие неприятные симптомы, применение тепла позволяет существенно расслабить мышцы, что значительно облегчит процесс выведения камня.
При наличии доброкачественных опухолей в этой области прогревание почки может быть полезно. При воздействии тепла ткани расслабляются, что позволяет существенно улучшить отток мочи. В ряде случаев появление болей в области поясницы может наблюдаться у женщин в период менструации. При таком варианте греть поясницу можно, но делать это нужно аккуратно. Для прогревания почек можно использовать следующие средства:
- теплая ванна;
- грелка;
- бутылка с теплой водой.
При почечной колике лучше всего использовать для прогревания ванну, так как она дает хороший эффект. При женских недомоганиях снять боль можно и с помощью обычной грелки или пластиковой бутылки, наполненной водой. Кроме того, в этом случае вопрос, можно ли греть почки, не всегда уместен, так как при появлении болей во время менструации поясницу нужно утеплять в обязательном порядке.
При большинстве болезней почек греть их категорически воспрещается, так как это может спровоцировать ухудшение состояния. К примеру, при развитии инфекционного поражения почек с явным воспалительным процессом нагрев подстегнет размножение патогенной микрофлоры и сможет стать причиной сепсиса и почечной недостаточности. Стоит отметить, что воспалительный процесс в организме человека, как правило, протекает с явным увеличением температуры тела.
Если температура превышает 37 °C, то греть поясницу уже нельзя.
Прогревание не рекомендуется и при наличии кисты и злокачественных новообразований. При кисте воздействие температуры может спровоцировать разрыв, что может повлечь за собой самые негативные последствия, вплоть до летального исхода.
Симптомы заболевания
Позвоночник состоит из трех крупных отделов: шейного, грудного и пояснично-крестцового. Как правило, остеохондроз начинает развиваться лишь на одном участке. Поэтому и симптомы, и лечение для каждого из трех будет индивидуальным.
Чаще всего остеохондроз поражает шейный и поясничный отделы позвоночника. Наибольшую опасность несет остеохондроз шейного отдела. Осложнения приводят к нарушению мозгового кровообращения и в итоге к неправильной работе головного мозга.
Поясничный отдел позвоночника включает в себя пять позвонков, соединяющих грудной отдел и крестец. Независимо от образа жизни человека, на эту область позвоночника приходятся наибольшие нагрузки. Поясница наиболее чувствительна к нагрузкам и переохлаждению.
Основная причина появления остеохондроза поясничного отдела — это поднятие тяжестей. Как правило, заболевание чаще встречается у людей, имеющих избыточный вес и выполняющих физическую работу. К другим причинам можно отнести малоподвижный образ жизни. Травма спины также может повлиять на развитие остеохондроза. Заболеванию подвержены спортсмены отдельных видов спорта, люди, неправильно выполняющие сложные физические упражнения.
При шейном остеохондрозе боль может быть постоянной или спонтанной, появляться в глубине шеи, мышцах, в плечевом и локтевом суставах, в грудной клетке. Боль усиливается, если напрягать шею, поднимать и поворачивать голову, особенно при резких движениях.
При осложнении заболевания могут появиться головокружение, головные боли, тошнота, шум в ушах, нарушение координации движений, «мушки» перед глазами, нарушение зрения. При шейном остеохондрозе возможно нарушение слуха. Наиболее частый симптом заболевания — это появление хруста в суставах при повороте головы. Боль при остеохондрозе усиливается при неудобных или длительно неподвижных позах.
Основной симптом остеохондроза поясничного отдела — это появление регулярных болей в пояснице. Боль может появиться после неловкого движения, физических нагрузок или в состоянии покоя. Боль может ощущаться только в пояснице или по всей спине.
Если болезнь запущенна, боль может чувствоваться при кашле или чихании. Из-за болевых ощущений человек становится менее подвижным, с трудом выполняет наклоны и повороты туловища. Человек становится раздражительным, быстро утомляется, плохо спит.
В результате осложнений остеохондроза поясничного отдела позвоночника нарушается работа мочеполовой системы, появляется боль в почках, возможно ощущение дискомфорта при мочеиспускании.
При тяжелых стадиях поясничного остеохондроза человеку трудно долго стоять, сидеть, он практически не может наклоняться. Боль ощущается и в ногах.
Грудной остеохондроз — наиболее редкий из трех видов, больше напоминает проблемы с сердцем. Боль появляется при повороте тела, при глубоком вдохе.
можно ли греть спину если сорвал ее поднимал тяжести
Сергей Барабаш Ученик (162), закрыт 6 лет назад
Mhlu Оракул (59316) 6 лет назад


ИБАВЛЕНИЕ ОТ БОЛИ В ПОЯСНИЧНОМ ОТДЕЛЕ ПОЗВОНОЧНИКА Я хотел бы обратить Ваше пристальное внимание на то, что в моих рекомендациях не упоминается такое страшное для всех людей и народов слово как остеохондроз (шейного отдела, грудного отдела, поясничного отдела). так как боли в соответствующих областях связаны с заболеванием внутренних органов, а изменение в позвоночнике надо рассматривать как следствие.
как отражённую боль от органов мочеполовой сферы или как реакцию мышечного корсета позвоночника на негативные процессы в ней. Боль в грудном отделе соответствует желудочно-кишечному тракту, а боли в шейно-грудному отделе соответствуют в основном сердечно-легочному комплексу. Каждый, мало-мальски наблюдательный доктор отмечал, что в большинстве случаях при жалобах на боль в спине люди указывают на болезненность, которая находится рядом с позвоночником, или в области лопаток, ягодиц, крестца, в мышцах шеи.
И все эти люди получали диагност «остеохондроз». Да, конечно, есть остеохондроз. Но, остеохондроз не дает боли. Боль дает, как я уже и говорил внутренний орган соответствующий определенному отделу позвоночника, или боль дает спазмированная мышца, в которую идет импульс от пораженного органа. А значить и от боли будем избавляться восстанавливая нормальную функцию, если мы имеем ввиду поясницу, мочеполовой сферы.
избавление от боли в простате, от боли в яичках, в придатках, в матке, в почках, в желудке, в печени, в сердце, в горле. Теперь конкретно по поясничному отделу позвоночника, воздействие на позвоночник производится на остистые отростки, на участки болезненности при помощи своего правого кулака, захваченного левой рукой.
Первый вопрос при радикулите: можно ли греть спину?
И ответить может только лечащий врач только после кардинального обследования, когда степень повреждения межпозвоночного диска будет полностью установлена с помощью разнообразных диагностических мероприятий — рентгена, МРТ, лабораторных анализов и так далее. Лишь тогда будет понятно, можно ли греть поясницу. При болях острого периода — точно нельзя, нужно ждать периода ремиссии и от любых тепловых процедур наотрез отказаться.
Даже когда острые боли при радикулите кончились, нужно обязательно выждать два-три дня и лишь тогда начинать использование согревающих компрессов, грелок, мазей, ванн, бани и тому подобного. Большинство пациентов начинают эти процедуры слишком рано, и тогда лечение поясничного радикулита дома приходится продолжить медикаментозной терапией в стационаре.
Нельзя забывать, что это воспалительный процесс с отёком позвоночника, а при нагревании отёк увеличивается и ещё сильнее травмирует нервные окончания в межпозвоночном диске. Боль проявляется с утроенной силой, при этом даже противорадикулитный пояс не спасёт, придётся снимать воспаление лекарствами, имеющими исключительно нехорошие побочные эффекты.
До каждого пациента был подробно донесён план терапевтических действий. Лечение радикулита должно быть комплексным, и множество народных средств в этот комплекс входит. Но ни в коем случае нельзя приступать к прогреваниям, когда острое состояние ещё не миновало, и боль буквально не даёт пошевелиться! Даже согревающие мази использовать не надо.
Самое большее, что может позволить себе пациент до посещения врача, это мазь с НПВС — противовоспалительная. С Диклофенаком, Нимесулидом, Индометацином, например. И нужно обязательно укутать поясницу, потому что даже комнатная температура гораздо ниже температуры тела, а разницы температур быть не должно. Сохранить тепло поможет шаль, плед или тёплый пояс от радикулита. К сожалению, ничтожно мало число пациентов, поступающих в таких ситуациях благоразумно.
Можно ли греть спину при радикулите физическими упражнениями и массажем
О настоящей лечебной гимнастике речи нет: пациент и может-то едва пошевелиться. Однако отовсюду слышны советы, что якобы лучшим лечением радикулита в домашних условиях является обыкновенный турник, на котором нужно просто висеть. Этот способ действительно существует, но применять его в острой стадии болезни чрезвычайно опасно.
Вытяжение позвоночника — очень ответственная процедура, и проводит её обязательно врач. Никогда он не разрешит это, пока воспалительный процесс ещё бушует в позвоночнике. Радикулит нередко при таком экстриме заканчивается инвалидизацией, если не хуже. Поэтому не нужно слушать разнообразных «умников» и «бывалых». У некоторых людей остеохондроз вызывает особое состояние — патологическую подвижность позвоночника (спондилолистез), тогда на любой стадии болезни вытяжение позвонков приводит к ужасающим последствиям.


Почти так же опасен в остром состоянии и массаж. Никаких растираний, даже самых лёгких, а тем более — разогревающих, делать нельзя до тех пор, пока врач не назначит такие процедуры. А он назначит обязательно, поскольку курс сеансов массажа всегда входит в комплекс терапевтических мероприятий при лечении поясничного радикулита.
Особенно часто пациенты при болях в пояснице просят помассажировать спину людей, не имеющих никакого отношения к мануальной терапии и к медицине вообще. Это ещё более пагубно сказывается на дальнейшем лечении радикулита, поскольку почти всегда проявляются нежелательные последствия. Массировать болевые точки без участия профессионала — огромная и часто непоправимая ошибка.
При радикулите можно делать согревающий массаж только в стадии ремиссии, когда не присутствует ни один из главных симптомов. И делать это только у специалиста, который точно знает, куда гнать кровь, а куда лимфу, где можно нажать, а где нельзя трогать. Даже начинать ни один вопрос при радикулите с «Можно ли…» пациенту нежелательно, нужно полностью довериться врачу.
Можно ли греть спину при радикулите в период ремиссии
Снимать остаточные тупые или ноющие боли в пояснице после окончания острого периода с помощью прогреваний и можно, и нужно. Однако каждый из методов лечения поясничного радикулита нужно подробно обсуждать с врачом и проводить процедуру, строго следуя его рекомендациям. В обязательном порядке полученное тепло в мышцах нужно сохранять как можно дольше, не менее двух часов.
А это значит, что нужно купить лечебный пояс. В первое время после острого приступа будет полезна его ортопедическая функция, чтобы снимать как можно больше нагрузки с мышц позвоночного столба. Однако увлекаться этим не стоит, поскольку мышечный корсет очень быстро разучится работать, что грозит многими неприятностями.
Относительно самих процедур можно говорить очень много, поскольку их невероятное количество. В физиокабинете лечение радикулита проводится обязательно, но и дома нужны разнообразные профилактические мероприятия, чтобы острый приступ не возвращался как можно более долго. Многие из домашних средств широко используются в традиционной медицине.
Противопоказаний — масса, это и наличие сопутствующих заболеваний, и хронические воспалительные процессы в любой системе организма и на любом его участке, это онкология, сердечно-сосудистая недостаточность, дисфункции почек или печени, всё даже и перечислить невозможно. Именно поэтому и нужно пациенту согласовывать с врачом любой свой шаг относительно лечения поясничного радикулита в домашних условиях.

Требуют полных знаний и следующие аспекты: уточнён ли диагноз, как прогрессирует остеохондроз на данном этапе, не слишком ли запущено это заболевание. Дело в том, что на определённых стадиях поражения межпозвоночного диска глубоких прогреваний делать нельзя. Например, когда уже образовалась грыжа, после таких процедур при радикулите можно потерять способность ходить ногами без костылей. В этих случаях не только ожидаемого эффекта получить не удастся, но и последствия могут оказаться непредсказуемыми.
Радикулит: можно ли греть спину, если яркие болевые ощущения отсутствуют
Боль при радикулите всегда крайне агрессивна, и это не зависит никак от места её нахождения. Радикулит и остеохондроз — одно, где последний завёлся, там и может проявиться осложнение за счёт ущемления нервных окончаний спинного мозга в межпозвоночных дисках. И эти ощущения при воспалении нервных корешков невозможно спутать с какой-либо иной болью.
Однако следует помнить, что лечение радикулита — поясничного или шейного или грудного — всегда вторично. И убрав симптомы, то есть — боль, разрушение позвонка остеохондрозом пациент никак не предотвращает. А лечение остеохондроза очень и очень долгое, если процесс деформации хрящевой ткани зашёл слишком далеко. Самое печальное то, что первые стадии болезни проходят незаметно, и очень редко врачу удаётся начать борьбу с ним вовремя.
Симптомы поясничного радикулита можно убрать довольно быстро, и в принципе не это является главной задачей. Нужно не допустить повторения острого состояния. А для этого как раз и нужны всевозможные согревающие процедуры и последующее сохранение полученного тепла. Каждому пациенту полагается купить пояс от радикулита, на пояснице он является надёжной защитой от сквозняков и холода.
А вот к остеохондрозу, за счёт которого он появился, требует последовательных действий на протяжении всей оставшейся жизни, поскольку разрушенная хрящевая ткань уже в прежнем виде не восстановится, а костные наросты, если они уже появились, убрать можно только хирургически. Здесь нужна постоянная профилактика, лечение поясничного радикулита в домашних условиях, предотвращение острых состояний. О таком враге как остеохондроз пациент должен узнать как можно больше, лишь тогда он сможет эффективно противостоять этому недугу.
В зависимости от места воспаления нервных корешков радикулит различают как шейный, грудной, смешанный, поясничный, сочетанный, пояснично-крестцовый. И пациент чаще всего не знает, можно ли греть шейный радикулит. Оказывается — нет, ни в коем случае нельзя. Да и грудной — тоже, во всяком случае с огромной осторожностью. Потому что именно там располагаются важнейшие органы, прогревание которых может закончиться поистине плачевно.
Например, щитовидная железа, огромное количество лимфатических узлов находятся в области шеи, а при прогревании грудного отдела можно навлечь беды со стороны сердечно-сосудистой системы. Также часто от прогреваний воспаляется поджелудочная железа. При радикулите можно очень сильно ошибиться с лечением. Поэтому каждая прогревающая процедура на верхних участках позвоночника должна быть обязательно назначена врачом.
Можно ли париться в бане при радикулите
Неожиданно возникающая, стреляющая боль в пояснице является весьма неприятным симптомом радикулита. Болевые ощущения в поясничном отделе позвоночника появляются во время или по окончании выполнения физической нагрузки – при быстром наклоне торса вперед или резком повороте туловища в сторону может появиться ощущение болезненного прострела.
Радикулит отмечается и в молодом возрасте, можно назвать это заболевание своеобразной «платой» за прямохождение человека.
Клинически радикулит проявляется сильными болями по ходу нерва, нарушением чувствительности и ограничением подвижности. При возникновении боли в пояснице многие говорят, что баня – отличное решение проблем. Но можно ли греть поясничную область при острой боли? Можно ли париться при радикулите? Является ли баня панацеей при этом заболевании либо следует воздержаться от прогревания?
Термин «радикулит» в переводе с латыни означает воспаление корешка. При этом патологическом процессе отмечается воспалительное поражение нервных окончаний спинного мозга. Причины его возникновения:
- дистрофия межпозвонковых дисков;
- патологические изменения опорно-связочного аппарата, мышц и суставов;
- защемление спинномозгового корешка в месте выхода его из канала позвоночника.
Боль возникает внезапно при резкой смене положения тела. Отягощающими факторами, значительно увеличивающими риск возникновения этой патологии, являются остеохондроз или грыжа, локализующаяся в поясничном отделе позвоночника.
Бытует мнение, что при болях в спине необходимо греть больное место. Однако воздействие тепла необходимо исключительно при патологии мышечного аппарата, растяжениях и сильных перегрузках. Можно ли греть спину, если возник радикулит? Разрешена ли в этом случае баня?
Прогревание, в т.ч. и баня, горячие ванны, горчичники и массаж, при радикулите противопоказаны! Проведение тепловых процедур усиливает отек – происходит это из-за прилива крови вследствие расширения сосудов. Радикулит греть нельзя, и баня не является исключением – это только усугубит течение болезни.
Самым эффективным, безопасным и действенным способом является воздействие холода. Можно прикладывать местно лед, завернутый в ткань, – это затормозит процесс воспаления и успокоит боль. Заболевание лечится препаратами из группы нестероидных противовоспалительных средств – диклофенаком, нурофеном, индометацином, ибупрофеном и др.
Для эффективного лечения приступать к терапии следует как можно раньше – результат от препаратов будет намного эффективнее, а скорость выздоровления быстрее.
Всегда следует помнить, что неправильным лечением можно только ухудшить течение любого заболевания, не является исключением и радикулит. При появлении симптомов патологии необходима своевременная квалифицированная консультация специалиста.
К глубоко прогревающим процедурам относятся баня, сауна, энергичный массаж, парафин, озокерит, индукто-термия, втирание некоторых мазей («Финалгон», «Никоф-лекс» и др.), перцовый пластырь.
Можно ли греть спину при болях
Боли в спине, в особенности в области поясницы, практически всегда свидетельствуют о развитии определенного заболевания – радикулита, остеохондроза, протрузии и других. Часто пациенты прибегают к самостоятельным способам лечения, и в связи с этим особенно важен вопрос, можно ли греть спину при возникающих болях. Чтобы ответить на него с научной точки зрения, важно разобраться, почему болит поясница или другой отдел спины, и какое лечение будет наиболее эффективным.
Почему возникают боли в спине
Одно из самых распространенных заболеваний костей вообще и позвоночника в частности – остеохондроз. Это длительные болезнетворные процессы, в результате которых происходит постепенное разрушение костных тканей. В результате в позвоночнике повреждаются кости, они начинают смещаться относительно своего обычного положения, что приводит к сдавливанию межпозвонковых дисков.
Это приводит к разрушению уже самих дисков, их содержимое буквально выдавливается наружу, контактирует с частями спинномозговых нервов. Это и вызывает сильные неприятные ощущения, а также порождает другие симптомы (онемение, потеря чувствительности и даже частичный паралич в запущенных случаях).
Причин остеохондроза, как правило, несколько:
- Травмы спины (вывихи, переломы, ушибы, сильные удары во время спортивных занятий или в результате несчастных случаев).
- Неправильный образ жизни – это целый комплекс причин, куда входят и недостаток физической активности, и неправильное питание, злоупотребление курением и алкоголем. В особенности часто боли наблюдаются в пояснице, потому что именно ан нее приходится основная нагрузка при поднятии тяжестей.
- Гормональные расстройства, связанные, например, с менопаузой у женщин.
- Возрастные причины – в пожилом возрасте кальций усваивается костями значительно хуже; происходит отложение минеральных солей, что значительно ослабляет прочность тканей и соответственно позвоночника в целом.
При болях в спине пациент, как правило, всегда определяет конкретное место их возникновения. При этом болевые ощущения могут распространяться и в другие отделы поясницы, а также отдавать в конечности. Например, при болях в пояснице нередко болевой синдром касается и паховой области, а также бедер. Причина в том, что сдавленные нервные волокна проходят по всему позвоночнику, выходят за его пределы и распространяются вплоть до нижних и верхних конечностей.
Прогревание
Снятие болей прогреванием – одно из самых проверенных народных средств, которое довольно часто применяется и в научной медицине: некоторые мази обладают выраженным прогревающим эффектом.
Наиболее часто остеохондроз поражает поясницу при полном отсутствии симптомов в других отделах позвоночника. Однако вопрос о том, можно ли согревать поясницу при болях в разных областях спины, зачастую невозможно решить однозначно.
Прежде всего, обратить внимание нужно на такие нюансы:
- Был ли поставлен точный диагноз.
- Можно ли наверняка утверждать о том, какая стадия прогрессирования остеохондроза наблюдается в данный момент.
- Согласовано ли применение прогревающих средств с лечащим врачом или подобная мера является только самолечением.
Основная рекомендация врачей состоит в том, что глубокое прогревание в запущенных случаях, когда остеохондроз достиг уже острой стадии, противопоказано. Эффект прогревания приводит к усилению болей, потому что усиливающийся кровоток провоцирует дальнейшее развитие отечности, что и объясняет возрастание болевого синдрома.
Таким образом, если остеохондроз развивается уже достаточно давно, а боли становятся нестерпимо сильными, прогревание с помощью горчичников, мазей, бани и других популярных средств может только усилить болевые ощущения. Вред от такой процедуры напрямую зависит от того, насколько долго она проводится – глубокое прогревание приведет к значительному усилению болевого синдрома.
Можно ли греть спину при радикулите
В позвоночном канале располагается один из двух важнейших органов нервной системы – спинной мозг. Корешки нервных волокон выходят из каждого сегмента этого органа. Они обеспечивают чувствительность конечностей, проведение нервных импульсов и некоторые рефлексы. Если позвоночные кости, смещаясь (например. в результате остеохондроза) сдавливают нервные корешки, они воспаляются. Поэтому и возникают острые, резкие боли – радикулит.
Воспалению способствует также значительное переохлаждение организма. Поэтому часто считается, что радикулит нужно лечить действием противоположного фактора – т.е. прогреванием. На самом деле делать это категорически запрещается. Нельзя прогревать спину ни горчичниками, ни мазями. Также запрещается париться в бане или принимать горячие ванны.
Причины примерно те же самые – если греть почки и другие пораженные заболеванием участки тела, происходит цепочка физиологических реакций:
- Кровеносные сосуды расширяются, в результате чего к пораженной области притекает большое количество крови, чтобы охладить его.
- Все обменные процессы начинают активизироваться, потому что в клетки из крови поступает большое количество кислорода и питательных веществ.
- В результате отечность усиливается.
- Ткани начинают еще сильнее давить на воспаленные нервные корешки, в результате чего боль только усиливается.
Правильное решение
Вне зависимости от конкретной ситуации, правильное решение состоит в следующем:
- Если боли наблюдаются довольно часто, а вы еще не обращались к врачу, сделать это нужно как можно скорее. Если поставить диагноз и начать своевременное лечение, выздоровление практически гарантировано.
- Если диагноз уже был поставлен, не стоит выходить за рамки рекомендаций врача, потому что самолечение очень часто только тормозит восстановление организма. Применение согревающих мазей или других средств нужно обязательно согласовать с врачом.
- Наконец, запрет на прогревание в случае запущенных стадий не означает, что пораженное место не стоит оберегать от холода. На самом деле поясницу или другую часть позвоночника нужно тщательно укутывать поясами, теплыми тканями, чтобы низкая температура не привела к еще большим осложнениям.
Резюме
Вне зависимости от конкретного заболевания спины, нужно учитывать ряд ограничений:
- Греть участок тела поясничного отдела категорически нельзя в период обострения болезни и в течение первых 2-3 дней после приступа.
- Лечить приступ радикулита собственно прогреванием также категорически запрещается.
- В остальные периоды, когда заболевание протекает без ярких болевых симптомов, прогревание в бане и другими методами приносит пользу. Однако о продолжительности и частоте сеансов лучше дополнительно проконсультироваться с врачом.
Таким образом, пациент должен как можно быстрее пройти обследование и затем пройти комплексное лечение, которое назначит лечащий врач.
Греть остеохондроз можно исключительно в период ремиссии, на стадии обострения способ только усугубит состояние. Мнения врачей о пользе такого способа местного лечения дистрофических нарушений между позвонками неоднозначны.
Как прогревать спину при остеохондрозе
Остеохондроз — патологическая деформация позвоночника. Выражается дистрофический процесс изменениями тканей хряща межпозвоночных дисков. Диск проседает, уменьшается промежуток между позвонками. В процессе развития дистрофии защемляются нервные окончания и кровеносные сосуды.
При отсутствии лечения возникает протрузия и межпозвонковая грыжа. На хрящевых тканях появляются остеофиты — костные отростки — что делает позвонки неподвижными.
Один из методов терапии – греть спину при остеохондрозе. Основной терапевтический эффект – избавление от боли и сведение к минимуму риска осложнений. Уместен ли этот способ, зависит от стадии протекания болезни.
Прогревание в период обострения
Пережатие нервных тканей, вызванное воспалением при острой стадии остеохондроза, провоцирует мучительную боль. Пациенты готовы использовать любые методы, которые могут спасти от болевого синдрома. Многие начинают греть место локализации патологии. Это неправильно, при повышении температуры в периферические сосуды интенсивно поступает кровь, расширяя ткани, что еще больше сдавливает нервные волокна.
Если у больного диагностируют межпозвоночную грыжу, греть патологический участок запрещено.
Это усугубит воспалительный процесс, который может закончиться параличом конечностей, шеи, обездвиживанием тела.
Не рекомендуется греть любого вида остеохондроз в таких случаях:
- есть образования онкологического характера;
- повышена температура тела, общая слабость, знобит;
- гипертония;
- хронические патологии внутренних органов;
- вегетососудистая дистония.
После уменьшения симптоматики обострения остеохондроза можно греть кожу в месте локализации патологии.
Прогревание в период ремиссии
Греть позвоночник в целях профилактики в период ремиссии допустимо. Метод применяется для борьбы с разными патологиями и назначается лечащим врачом, который указывает длительность терапии.
Избавиться от остеохондроза не получится, но терапия позволит частично реабилитировать межпозвоночные диски.
Прогревание делается двумя методами:
Сухое тепло при остеохондрозе – раскаленный песок, соль, специальная лампа, массаж, грелка.
Влажное тепло – на проблемные участки воздействуют горячими ваннами, душем, паром — в бане или сауне. Такие процедуры положительно действуют на организм и опорно-двигательный аппарат.
Греть позвоночник можно другими способами:
Как правильно пользоваться грелкой при остеохондрозе
Грелка при остеохондрозе используется как первая помощь для облегчения состояния и избавления от боли. Эффект от процедуры непродолжительный, болевой синдром вскоре возвращается.
Чтобы греть позвоночник, нужно набрать горячей воды в специальный футляр, затем приложить к поясничному или грудному отделу позвоночника. Для большего эффекта пациента можно накрыть одеялом.
Альтернатива, которую предлагает медицина вместо водяной грелки, горячая соль. Такое физиотерапевтическое средство поддерживает температуру 52 градуса в течение 1–1,5 часов, может греть спину без опасности ожога.
Перед использованием солевую грелку кипятят 15-20 мин.
Электрическая грелка удобна, работает от электросети, не требует дополнительного нагрева, быстро приносит облегчение. Достаточно включить ее в розетку и положить в месте локализации боли при остеохондрозе. Устройство не остывает, постоянно поддерживает заданную температуру, греет без остывания.
Как еще можно греть спину?
Основная задача теплового воздействия на остеохондроз — нормализация кровообращения.
Популярные способы греть спину при хондрозе:
- Массаж. Манипуляции основаны на поглаживании, разминании, вибрациях спинного отдела. Они усиливают циркуляции крови по периферическим и магистральным сосудам, снимают спазм, укрепляют околопозвоночные мышцы.
- Компрессы. Спину, пораженную остеохондрозом, можно лечить компрессами по народным рецептам. Они могут быть спиртовыми или тепловыми. Для первого типа применяют настойки из спирта с листьями березы, ромашкой или хвоей. Тепловые делаются в виде лепешек — медово-овсяные, картофельные — или отваров из листьев лопуха, календулы. Тепловые компрессы наносятся на пораженный остеохондрозом участок — отваром смачивается натуральная ткань — после укутывается.
- Контрастный душ. Для устранения боли можно греть место поражения душем. Сначала горячий поток воды направляют на поясничный отдел. После разогрева тканей температуру воды меняют на комнатную. Повторяют несколько раз. Терапевтический эффект наступает по причине попеременного расширения и сужения кровеносных сосудов, стенки которых укрепляются, а кровообращение улучшается.
- Ванна. Удобный способ, когда место локализации патологии не выявлено, а боли иррадиируют в лопатку, плечо или другую часть.
- Баня. Греть пораженные зоны в бане полезно. Это ускоряет метаболизм, улучшает микроциркуляцию крови, омолаживает организм. Если нет противопоказаний, отсутствует болевой синдром, терапию можно проводить два раза в неделю. Процедура делается в несколько этапов. Сначала на спину нужно воздействовать паром для размягчения тканей, затем на отдел с остеохондрозом наносят лекарственный препарат. Когда мазь впитается, можно снова идти в парилку. Нельзя допускать переохлаждения при таких процедурах, действие холода — окунание в бассейн, растирание снегом — противопоказано.
- Медицинские средства. Врач может выписать разогревающие и обезболивающие мази местного действия — Випросал, Вирапин, Апизатрон, Диклофенак. Препараты положительно влияют на состояние в период ремиссии. Их наносят на пораженный участок, укутывая теплым платком, шарфом или пледом. Можно использовать разогревающие мази по рецептам народной медицины, на основе растительного или сливочного масла, жира с добавлением целебных трав. Перед применением нужно проверить, нет ли аллергической реакции на компоненты средства.
- Соль или песок, которые нужно сначала греть на сковороде или в духовке, помещают в хлопковый мешочек и прикладывают к больному месту. Если слишком горячо, можно обернуть полотенцем.
Греть спину во время остеохондроза можно только с разрешения лечащего врача. Он, имея полную картину состояния позвоночника, порекомендует наиболее эффективные физиопроцедуры.
Прогревание — это вспомогательная процедура, которая помогает выздороветь. Самолечение может привести к плачевным последствиям, не рискуйте здоровьем и соблюдайте рекомендации врача.
Здравствуйте, уважаемые читатели и посетители моего блога!
Сегодня предлагаю разобраться в проблеме, с которой мы вынуждены сталкиваться все чаще и чаще. Боли в спине становятся распространенным явлением, с которым хорошо знакомы практически все возрастные категории. Болевой эффект частый наш гость при защемлении и воспалении нерва поясничного отдела.
Не будем подробно перечислять факторы, способствующие развитию болевого синдрома в этой части нашего организма. Спина может давать о себе знать в самых разных случаях. Важно найти способ и средство, которое принесет облегчение при радикулите и при обострении остеохондроза.
Эти недуги являются заболеваниями, которые сегодня становятся едва ли не основной причиной ухудшения качества жизни. Мне очень близка тема профилактики и лечения заболеваний спины. Помимо того, что появляются все новые и новые варианты физиотерапевтического лечения больной спины, не стоит забывать о старых, проверенных и традиционных способах борьбы с недугом.
В борьбе с остеохондрозом хорошо помогают мази, растирки и компрессы. Однако большинство читателей интересует – можно ли греть спину при остеохондрозе, и применимо ли лечение теплом при других патологиях подобного плана.
Воздействие тепла на очаг воспаления спинного отдела
Первое, что необходимо сделать при болях в спине – это точно локализовать боль и установить источник неприятных ощущений. Болезненные симптомы могут беспокоить больного в грудном отделе, в области шеи и на пояснице. В каждом отдельном случае имеет место своя клиническая картина, а соответственно требуется отличные от других способы лечения и профилактики.
Помимо медикаментозных средств лечения большинство из нас пытается улучшить свое самочувствие собственными силами. В отдельных случаях медики рекомендуют использовать для этих целей прогревание и тепловые компрессы.
Давно признано, что сухое тепло в ряде случаев снимает воспалительный эффект, снижает болезненную симптоматику. Мы все хорошо знаем, что грелка эффективна при кашле и других остро-респираторных заболеваниях. Давно доказано, что с помощью тепла можно добиться быстрейшего выздоровления при пневмонии.
Прогревание принесет облегчение при бронхиальной астме и при хроническом бронхите. Единственное условие, на которое следует обратить внимание, отсутствие у пациента высокой температуры. Перегрев внутренних областей организма особенно в области сердца может закончиться плачевно.
Что касается остеохондроза, то здесь требуется избирательный подход. Ни в коем случае нельзя греть область шеи, тогда как применение теплой грелки в поясничном отделе наоборот, даст хорошие результаты.
Для лучшего понимания действия тепла на воспаленную область, следует рассмотреть причины возникновения болей:
- слабость мышечного корсета в области спины;
- чрезмерная и постоянная физическая нагрузка на мышечные ткани поясницы, области лопаток и шеи;
- отсутствие подвижности и динамики в мышечных тканях;
- сдавливание нервных окончаний отделов спинного мозга;
- переохлаждение спинного отдела;
- ушибы и растяжения мышц в области спины.
Медики считают, что острую боль в первое время лучше устранять посредством охлаждающих средств. Мази на основе ментола и камфорного масла вместе с льдом хорошо действуют в первые часы. Если болевой эффект продолжается в течение длительного времени, лучший эффект даст прогревание.
Как лучше делать прогревание
Многие женщины при беременности жалуются на боли в спине, которая начинает беспокоить на поздних сроках беременности. Неприятные симптомы могут быть вызваны чрезмерной нагрузкой на позвоночник. Покой и прогревание в данном случае снимет болевой синдром. Нельзя лечить боли в спине при пиелонефрите.
Заболевание почек тяжелая патология, которая в отличие от остеохондроза нуждается в комплексном лечении. Если у вас сильно болят почки, проблема не в спине. Здесь прогревание может нанести вред организму, способствуя ускорению воспалительного процесса.
На вопрос, можно ли греть спину, когда вас одолевает остеохондроз, точного ответа нет. В данной ситуации всегда надо прислушиваться к собственному самочувствию. При грыже позвоночного диска о применении грелки следует забыть. Поврежденные ткани диска в результате разогрева мышц сдавливаются сильнее.
Вместо облегчения можно наоборот, ухудшить собственное состояние. При повреждениях позвоночного столба, при воспалениях седалищного нерва прогревание противопоказано. Возникший отек будет только увеличиваться, ухудшая состояние больного.
В заключение
В тех случаях, когда спина болит нестерпимо, а грелка и теплый компресс противопоказан, эффективную помощь может оказать крем HONDROCREAM. Это средство обладает разогревающим лечебным свойством, воздействуя на очаг боли сухим теплом.
В состав препарата входят:
- ментол, камфорное масло и скипидар;
- вытяжки мяты, конского каштана и жгучий красный перец;
- наполнитель, представленный соевым и эвкалиптовым маслом.
Благодаря своему уникальному составу крем HONDROCREAM оказывает на поврежденный участок тела, двойной эффект — охлаждающий и согревающий. Комплексное действие снимает мышечные спазмы, снижает отечность воспаленной области, способствует улучшению кровотока в мышечных тканях.
Если у вас под рукой вовремя не оказалось этого прекрасного средства, не отчаивайтесь. Постарайтесь попробовать самостоятельно найти эффективный способ устранить болевой синдром. Пробуйте прогреть спину сами, своими силами. Ели вы почувствуете улучшения — этот способ подходит вам. Нет, прекратите эксперимент и обратитесь к врачу. Помните, самолечение нередко приводит к заметному ухудшению состояния пациента.
Надеюсь, что этот материал дал ответы читателям и посетителям моего блога на некоторые вопросы. Подписывайтесь на новости и обновления, рекомендуйте прочитанную информацию своим друзьям и знакомым в социальных сетях. Вместе мы всегда найдем правильное решение и выход из проблемной ситуации. До новых встреч и отличного Вам здоровья!
Можно ли лечить поясничный прострел в домашних условиях?
 Медицинская реабилитация
Медицинская реабилитация
Часто при простреле вызванный на дом участковый врач предлагает госпитализацию. Но иной больной не хочет отправляться в больницу. Или по каким-то личным соображениям не может. Или вообще испытывает недоверие к нашему стационарному лечению в его нынешнем виде.
Всякое бывает! Что ж, не стоит покидать свой любимый дом “через не хочу”. Медицинские меры, принимаемые вопреки желанию пациента из-за его отрицательного психологического настроя, часто оказываются малоэффективными. Не хотите – не надо. В принципе, с прострелом можно справиться и самому.
Итак, у вас люмбаго… Да-да, именно люмбаго – приступообразная резкая боль в пояснице. Только в просторечии, по-домашнему, мы зовем эту боль прострелом. Рвущая, пульсирующая, прокалывающая, простреливающая (отсюда и произошло ее народное название). Но откуда же эта боль берется?
Чаще всего прострел – ответная реакция позвоночника на слишком значительную или длительную (или то и другое вместе) физическую нагрузку, в результате которой какая-то из структур позвоночного столба оказывается повреждена. На это организм немедленно реагирует спазмом мышц, выключающих из движения пораженный участок. Пытаясь таким образом спасти его от возможной дополнительной травмы. Так отключают поврежденную часть электрической цепи; так раненого выносят с поля боя.
Организм хочет сделать как лучше. Но вам от этого не легче. Мгновенный мышечный спазм вызывает резкую боль, заставляет схватиться за поясницу. Нередко болезненные ощущения непроизвольно ведут к принятию необычной, странной, казалось бы, неудобной позы: например, заставляют несчастного наклониться всем корпусом вперед или вбок. И все попытки выпрямиться оказываются безуспешными из-за возникновения острой боли. Но и не следует пытаться этого делать. Организм сам знает, как себя вести: он принял противоболевую позу.
Основным способом лечения прострела как в больнице, так и дома, является покой, или, иначе говоря, постельный режим. Чем серьезнее больной относится к его соблюдению, тем скорее возвращается к активной жизни. Обычно бывает достаточно 5-7 дней для того, чтобы исчезла острая боль. При формировании противоболевой позы, как правило, больше. Потому что противоболевая поза чаще всего вызвана серьезными изменениями в позвоночнике.
Запомните главное: не пытайтесь пересилить боль, действовать вопреки ей. Не делайте движений, усиливающих болевые проявления. При простреле героизм вовсе ни к чему. Попытайтесь, устроившись в кровати, найти удобное для себя положение. Какое именно окажется для вас самым предпочтительным, заранее предвидеть трудно. Но практика показывает, что наиболее удобными позами оказываются следующие.
Позиция на спине с подложенным под колени валиком (можно скатать его из одеяла). О Позиция лицом вниз с валиком под голеностопными суставами и мягкой подушкой под животом.
Если ни та, ни другая позиция не окажутся для вас более или менее комфортными, продолжайте искать, соблюдая осторожность, удобное положение.
Избегайте положений и движений, вызывающих боль. Запомните их и не повторяйте в течение нескольких дней. Если окажется, что вам совершенно необходимо встать, делайте это бережно и осмотрительно. Сначала сползите с кровати так, чтобы коленями встать на пол, а руками и животом опереться на ближний край постели. Затем медленно поднимитесь на ноги, используя как опору стул. Держась за его спинку, передвигайтесь по дому, делая неширокие, мягкие шаги. Если же любые попытки подняться вызывают острую боль, от них правильнее всего совершенно отказаться.
В любом случае в первые дни болезни предпочтительнее оставаться в кровати. Другого лечения при простреле искать, в общем-то, не надо.
Можно, конечно, принимать еще и обезболивающие препараты. Но их действие в данном случае бывает коварным. Почувствовав облегчение от медикаментозного обезболивания, так хочется считать себя здоровым, резко повернуться, встать… А вот этого делать как раз нельзя. Уменьшив таблетками боль, продолжайте вести себя так, будто бы ничего не изменилось. Иначе, проявляя излишнюю активность, вы сами себе навредите.
На ночь, чтобы спать глубоко и спокойно, целесообразно выпить снотворное: радедорм, реладорм, реланиум.
Перед сном полезно также надеть пояс штангиста или, если его нет, затянуться свернутой простыней, захватив ею верхнюю часть таза и нижнюю часть поясницы. Все это уменьшит активность ваших непроизвольных движений в ночные часы. Ведь от соблюдения режима относительной неподвижности в первые дни болезни во многом зависят и темпы выздоровления, и добрый прогноз на будущее!
Что еще мы можем посоветовать? Да в общем-то, добавить почти нечего. Не повредят вам мази, раздражающие нервные окончания кожи – бальзам “Золотая звезда”, меновазин, “Эфкамон”. Можно также использовать грелку на область поясницы на 1-2°С теплее температуры вашего тела.
А вот энергичный массаж, баня, сауна, мази с глубоко прогревающим действием – такие как “Финалгон”, “Ни-кофлекс” и другие им подобные, горячая грелка, перцовый пластырь, поставленный более чем на полчаса, лечебная физкультура запрещены. Запрещены строго-настрого. Если вы будете соблюдать вышеописанные рекомендации, приблизительно через 3-4 дня боли начнут уменьшаться. Но из этого вовсе не следует, что можно значительно увеличивать двигательную активность. Будет лучше, если вы еще несколько дней станете вести себя так, словно боль по-прежнему не позволяет двигаться. Потом еще раз проведите щадящую разведку – такую же, как в первые дни болезни.
Если окажется, что способность к безболезненным движениям увеличилась, попробуйте осторожно встать и немного походить. Но не поднимайтесь с постели резко! Вставание должно по-прежнему проходить в несколько этапов.
Прежде чем заняться бытовыми проблемами, вам нужно теперь каждый раз отслеживать ситуацию: могу ли я нагнуться? сумею ли поднять этот груз? как лучше приступить к уборке? Берегите себя!
Участковый врач, оформляя вам больничный лист, разумеется, назначил день посещения поликлиники. Однако, если к этому времени ходьба еще болезненна, останьтесь дома. Позвоните в медицинское учреждение и сообщите о продолжающемся, но еще недостаточном улучшении самочувствия. Выздоровление наступает быстрее, его отдаленные результаты стабильнее и лучше, если больной не мучает поврежденный позвоночник частыми хождениями в поликлинику, долгим стоянием в очереди к врачу и на процедуры. При соблюдении постельного режима чаще всего нет большой необходимости в лекарственных препаратах, как и нет повода для выполнения небезвредных для организма рентгеновских снимков. Правильно выбранная лечебная тактика приводит к скорому исчезновению или значительному уменьшению болей.
В тех же случаях, когда интенсивность боли при движении сохраняется спустя неделю со дня ее появления, необходимо вызвать врача на дом повторно. Причиной стойкого болевого синдрома может быть серьезность происшедших в позвоночнике изменений или грубые нарушения режима двигательной активности. Боль указывает на неблагополучие в организме и необходимость лечения. Но не надо бояться боли. Боль – наш друг и союзник. Если бы поврежденные ткани могли говорить, они сказали бы приблизительно следующее: “Мы же подсказываем вам, что не надо делать. Если вы не желаете слушать наши подсказки, нам будет плохо, но мы – часть вас”.
Мы надеемся, что вы действительно внимательно прочли предыдущие главы. Хочется думать, что вас не слишком смущает появляющаяся кое-где сложность изложения. Позвоночник – непростой механизм. Поэтому, ведя о нем серьезный разговор, без специальной терминологии обойтись ох как трудно. С другой стороны вам тоже не помешает разбираться в ней. Врачи, ставя диагноз, неизбежно пользуются профессиональным языком, а пациенту весьма и весьма полезно понимать, о чем идет речь. В наши дни, вероятно, даже сказочный доктор Айболит не обошелся бы, говоря о том или ином заболевании, без научных терминов…
Ну а сейчас мы продолжаем отвечать на те вопросы, которые живо интересуют людей с болью в позвоночнике.
Отчего при ходьбе болит нога, или “познакомьтесь, радикулит!”
Боль в ноге при ходьбе встречается при разных заболеваниях, но мы поговорим о радикулите, очень часто сопровождающем остеохондроз. Радикулит – это болезнь нервного корешка. Правда, сейчас врачи для ее обозначения начали применять другой, более емкий, термин – ра-дикулопатия. Но все же, чтобы не сбивать вас с толку, мы будем использовать прежнее название – радикулит.
Появление этого мучительного, трудно поддающегося лечению недуга вызвано нарушением кровообращения нервного волокна, то есть кислородным его голоданием. Случается это тогда, когда сам корешок либо сосуды, снабжающие его кровью, сдавлены грыжей диска или костными разрастаниями, исходящими из позвоночного сустава. Или нервное волокно деформировано оставшимися после воспаления спайками.
Представьте на минутку, как вы себя почувствуете, если в воздухе будет недостаточное количество кислорода, как это бывает, например, на горных вершинах. Вероятнее всего, не очень хорошо. Так вот, нечто подобное ощущают в нашем случае и нервные волокна: им не хватает “воздуха” для нормального “дыхания”. По научному это называется гипоксией, или кислородным голоданием.
Именно по этой причине – из-за хронической нехватки кислорода – нервные клетки становятся особенно чувствительными ко всякого рода неблагоприятным воздействиям. Даже самые ничтожные внешние или внутренние обстоятельства способны ухудшить состояние неблагополучной ткани. А это проявляется болью. Но следует знать, что ощущение боли дает корешок, несущий информацию с конечности, то есть тот, который предупреждает человека об опасности. Прикоснулся к чему-либо горячему – возникает острая гипоксия нервных тканей в месте прикосновения. Если она будет сохраняться, то это чревато их повреждением. Так при сердечном инфаркте повреждается сердечная мышца от длительного кислородного голодания. Мы так устроены, что наш головной мозг тотчас узнает о гипоксии и сообщает нам об этом на своем языке. Мы же сигнал воспринимаем как боль.
А вот двигательный корешок, несущий команду к мышцам, не может нас предупредить о своем неблагополучии болью. В нем нет волокон, которые несут такую информацию. Мы его болезнь замечаем по похуданию какой-либо мышцы, снижению ее силы. По выходе из позвоночника чувствительный и двигательный корешки идут вместе, составляя нерв. Потому, когда человек чувствует боль, указывающую на неблагополучие чувствительного корешка, мы можем думать и о неблагополучии двигательного.
Для чего автор сделал небольшой экскурс в анатомию? А для того, чтобы было понятно, что таким же неблагоприятным воздействиям подвергается и “безмолвный” двигательный корешок. Чтобы “любители” потерпеть боль до сдачи годового отчета были предупреждены о возможных “сюрпризах”.
А то может получиться так. Вы собрались в театр, надели вечернее платье. И вдруг муж, прекратив завязывать галстук, удивленно спрашивает: “А что это у тебя, дорогая, одна нога тоньше другой?” Считайте, что вечер испорчен.
Однажды возникнув, радикулит часто не проходит годами, проявляясь периодическими обострениями. Даже устранение причины заболевания, например удаление грыжи, рассечение спаек, не обязательно приводит к исчезновению радикулита. Заболевание может принять самостоятельные, независимые от породившего его фактора черты.
Обострение, чаще в виде боли, может быть вызвано и новым повреждением диска, и переохлаждением, и травмой. Иногда болезненные ощущения захватывают не всю конечность, а только наружную поверхность голени или ягодицу.
Чем более выражен радикулит, тем меньше устойчивость нервной ткани к гипоксии и тем скорее появляется боль в ответ на самое обычное действие. В период обострения она беспокоит и в положении лежа, усиливаясь при кашле, чихании. Кратковременное напряжение мышц ноги способно усилить в ней боль, так как, сокращаясь, они сдавливают сосуды, питающие кровью поврежденное нервное волокно. Неправильно выбранная поза, изменившая в худшую сторону пространственное соотношение грыжа – корешок, также может вызвать усиление боли в ноге и желание сменить положение корпуса или конечности. Легкое переохлаждение ног и даже изменение атмосферного давления способны вызвать усиление болей.
Проходит острый период. Восстановительные процессы в нервных тканях протекают медленно, поэтому лечение радикулита длительное. Ноющая боль в ноге часто сохраняется еще несколько месяцев.
Вы спросите, как бороться с оставшейся болью? Может быть, надо терпеть? Или продолжать прием противовоспалительных средств, уменьшающих боль? Терпеть, конечно не надо. Но и не стоит увлекаться таблетками. Основное лечение может заключаться в соблюдении следующих простых рекомендаций.
Прежде всего не допускайте появления или усиления болей. Это должно стать главным правилом. Находите такие положения тела, когда боль отсутствует или минимальна. Если болезненные ощущения через какое-то время возобновляются во вновь выбранной позиции, тотчас же смените ее.
Рассчитывайте время своего пребывания в вертикальном положении, чтобы больные нервные окончания не испытывали дополнительных трудностей.
Научитесь правильно ходить: сдерживайте ширину шага больной ноги, специально прихрамывая на нее. В случае же вынужденной остановки не делайте больную ногу опорной. Не будет лишней при ходьбе и трость.
Используйте ортопедические изделия, которые способствуют улучшению оттока крови из корешковых сосудов. По этой же причине следите за регулярным опорожнением кишечника.
В холодную погоду одевайтесь потеплее. Имеется в виду не только теплая обувь, но и теплые брюки, чулки.
Вот и все рекомендации. Постарайтесь их запомнить. Но не только запомнить, но и неукоснительно соблюдать, чем бы вы ни занимались. Иначе радикулит может затянуться и доставить вам много неприятностей, несмотря на проводимое разнообразнейшее лечение. Берегите нервы в прямом и переносном смысле.
Можно ли массировать или греть в бане больную часть тела?
Надо запомнить одно правило: если кашель, чихание или натуживание вызывают или усиливают в какой-либо части тела боль, то глубокое прогревание этого участка противопоказано. Почему? Да потому что появление боли в ответ даже на такие простые действия указывает на выраженную воспалительную реакцию в отзывающемся болью участке организма. Поэтому ни в коем случае нельзя глубоко прогревать воспаленную, отечную часть тела. Так как это еще в большей степени вызовет приток крови к очагу и усилит воспаление. А это дополнительные боли.
К глубоко прогревающим процедурам относятся баня, сауна, энергичный массаж, парафин, озокерит, индукто-термия, втирание некоторых мазей (“Финалгон”, “Никоф-лекс” и др.), перцовый пластырь.
Можно ли греть спину при радикулите – воздействие бани на организм
Радикулит является распространенной патологией. Он встречается практически у каждого третьего пациента с остеохондрозом. Это заболевание является воспалительным процессом, который поражает периферические участки нервной системы. Главной характеристикой заболевания является защемление пучков нервных волокон спинного мозга. Кроме остеохондроза, вызвать нарушение могут также остеофиты (спондилез) и отложение солей на дисках между позвонками. Пациенты нередко интересуются, при радикулите можно ли греть спину. В этой статье попробуем разобраться в этом вопросе.
Воздействие бани на организм
Чтобы понять, насколько полезно греться в парилке, следует разобраться в том, как воздействует она на все системы организма. Прежде всего, необходимо сказать об эффекте на сердечно-сосудистую систему. Кровеносные сосуды под воздействием высокой влажности и повышенной температуры реагируют расширением просвета. Кроме того, учащается сердцебиение приблизительно в дважды. Стимуляция циркуляции крови также характерна для бани.
 Баня изменяет функционирование большинства систем организма
Баня изменяет функционирование большинства систем организмаПолезной особенностью также важная традиция – обливание прохладной водой. При этом высокое ЧСС при перепаде температур рефлекторно снижается, просвет сосудов уменьшается. Это тренирует систему.
Дыхательная система также отвечает на процедуру. Это проявляется повышением частоты дыхательных движений, расширением бронхов, расслаблением респираторной мускулатуры. Также характерно повышение активности иммунной системы.
Выраженная польза проявляется и для опорно-двигательного аппарата. Положительно воздействие на суставы, мышцы и кости достаточно выражено. Поэтому регулярное посещение бани рекомендовано пациентам, страдающим большинством дегенеративных болезней суставных соединений.
Показания для посещения бани
Исходя из положительного влияния теплого пара практически на весь организм, можно выделить список показаний. Болезни ССС нередко становятся главным поводом для посещения парилки. Наибольшая эффективность наблюдается при хроническом течении ИБС, сердечной недостаточности. Также рекомендуется ходить в баню спустя полгода после инфаркта миокарда.
Внимание! Важным условием является компенсация кровотока.
Хронические воспалительные патологии дыхательной системы также рекомендуется лечить посещением сауны или бани. Наибольшая результативность встречается при бронхитах, назофарингитах, синуситах.
Особое внимание следует уделить ОДА. Специалисты рекомендуют баню в таких случаях:
- Искривление осанки.
- Остеоартроз.
- Хроническое течение артрита.
- Артроз.
- Радикулит.
- Остеохондроз.
 Радикулит является одним из показаний
Радикулит является одним из показанийКроме того, врачи советуют посетить парилку спустя несколько месяцев после травматизации, оперативного вмешательства. В таком случае благодаря расширению сосудов улучшается трофика пораженных участков и ускоряются процессы регенерации тканей. Терапия хронического артрита рекомендована вне зависимости от этиологии: ревматоидный, реактивный. Главное условие – это чтобы был период ремиссии.
Противопоказания
Несмотря на большой список показаний, противопоказаний для посещения сауны выделяют не меньше. Наиболее опасными являются запреты, которые касаются кровеносной системы. Среди таких патологий выделяют:
- Гипертоническая болезнь.
- Нестабильная стенокардия.
- Декомпенсированная сердечная недостаточность.
- Инфаркт миокарда.
- Злокачественная гипертензия.
- Кардиомиопатии, нарушающие кровоток в малом круге.
- Тромбофлебит, сопровождающийся венозной недостаточностью.
- Ишемические нарушения конечностей.
- Склонность к кровотечениям.
 При гипертонии баня противопоказана
При гипертонии баня противопоказанаНе менее опасными считаются патологии респираторной системы:
- Бронхоэктатическая болезнь.
- Бронхиальная астма.
- Острое течение вирусных и бактериальных заболеваний.
Также следует избегать процедур в бане пациентам с эпилепсией и эпилептиформными приступами. Инфекционные и воспалительные патологии центральной нервной системы также являются поводом отказаться от похода в парилку.
Польза и вред бани при радикулите
Полезный эффект от теплого пара осуществляется за счет согревания пораженного участка. Открываются поры, что способствует выведению токсинов из организма. Также расслабляется мускулатура спины, ликвидируется спазм мышечного корсета, устраняется давление напряженных мышц на нервы. Это способствует снижению выраженности болевого синдрома.
Также польза бани обусловлена улучшением подвижности позвоночного столба. Эластичность хрящей значительно повышается. Механическое воздействие на кожу посредством веника способствует стимуляции кровотока в зоне дистрофических изменений.
Вред в бане приносит неправильное поведение. А именно – употребление спиртных напитков, переохлаждение. Этих негативных факторов следует избегать для предотвращения ухудшения состояния. Также следует помнить о запрете посещения заведения в остром периоде радикулита.
Не зная, можно ли париться и можно ли принимать ванну (особенно горячую) пациент способен навредить своему здоровью. Незнание главных принципов отдыха в парилке приводит к негативным последствиям. Полезная информация изложена в видеоролике:
Инъекция в коленный сустав техника – Внутрисуставные инъекции в коленный сустав: показания и методика проведения
Уколы в коленный сустав: показания, препараты, техника введения
Что такое хондропротекторы

Эффективное лекарство, назначаемое от артрита, остеохондроза и артроза, относится к группе препаратов, содержащих хондроитина сульфат, глюкозамин или гиалуроновую кислоту. Именно эти составляющие необходимы для продуцирования достаточного количества хрящевых клеток, чтобы сочленение сохранял свои функциональные способности.

На современном рынке представлена большая линейка данной фармакологической группы. Лекарства для восстановления хрящевой ткани сочленений производятся в форме мазей, таблеток и растворов для инъекций. Таблетированное средство может содержать один действующий компонент или полный комплекс – глюкозамин и хондроитин. Инъекционный раствор представляет собой эндопротез синовиальной жидкости, главным составляющим которого является гиалуроновая кислота.
Фармакологическое действие

рисунок «ОБМЕН ВЕЩЕСТВ НА КЛЕТОЧНОМ УРОВНЕ»
В результате длительной ортопедической практики препараты для сочленений и хрящей доказали свою эффективность. При дегенеративно-дистрофических процессах, которые лежат в основе многих суставных заболеваний, происходит сбой метаболических процессов. В результате суставные ткани недополучают необходимые химические элементы, что приводит к нарушению обмена веществ на клеточном уровне.
Как вылечить артрит коленного сустава и избежать побочных эффектов?
Состав хондропротекторов

В состав хондропротекторов включены недостающие соединения, которые способны предотвратить дальнейшее разрушение. Деструктивные изменения хряща не поддаются полному восстановлению, но при длительном приеме препаратов, содержащих глюкозамин и хондроитин, наблюдается значительное улучшение состояния коленного и других суставов.
Уколы в коленный сустав

Уколы для введения в коленный, и любой другой поврежденный сустав («Синокром», «Ферматрон») используются для придания упругости и эластичности хрящевой ткани. Гиалуроновая кислота хондропротекторного действия, введенная непосредственно в суставную капсулу, обеспечивает увлажнение хряща и восстанавливает функцию хондроцитов к ее естественному продуцированию.
Введение синовиальной жидкости

Однократное введение эндопротеза синовиальной жидкости способно обеспечить оптимальное состояние больного сочленения на ближайшие шесть месяцев. Какие уколы делают в коленный сустав, и кратность их применения определяет лечащий врач. Манипуляция проводится в амбулаторных условиях, после чего больной выполняет все рекомендации в соответствии с назначенным ортопедическим режимом.
Чтобы улучшить эффект от медикаментозного лечения, соблюдайте диету.
Показания и противопоказания

Хондропротекторы разработаны для восстановления биохимических реакций, влияющих на хрящевой метаболизм. Поэтому основными показаниями являются деструктивные изменения вследствие следующих заболеваний:
- Артроз (гонартроз, коксартроз) – дегенеративная патология соединений;
- артрит – воспалительное суставное заболевание;
- периартрит – воспаление, распространяющееся на околосуставные ткани;
- восстановительный этап после операционных вмешательств.
Как любое другое лекарственное средство, хондропротекторы имеют противопоказания:

- Беременность;
- период лактации и кормление грудью;
- аллергические реакции;
- индивидуальная непереносимость.
Применение при артрите коленного сустава
Уколы с гиалуроновой кислотой довольно часто назначаются при артрите. Воспалительное заболевание наравне с артрозом чаще всего диагностируется ортопедами. Эффективное лекарство, применяемое от артрита и артроза коленного соединение, является единственным методом лекарственного воздействия, направленного на устранение причины заболевания.
Артритом называется воспаление соединений, которое сопровождается болью и ограничением двигательной способности сочленения. В основе патогенеза лежит воспалительная реакция, причиной которой являются микроповреждения соединительной ткани сустава. Кроме хрящевой ткани, в патологический процесс вовлекается синовиальная оболочка, вследствие чего артрит может осложниться синовитом.

Коленный сустав – одно из самых крупных сочленений. Артрит коленного сустава часто диагностируется в разном возрасте. Основными причинами воспаления колена являются:
- Травмы;
- интенсивные физические нагрузки;
- инфекционные заболевания;
- патологии желез внутренней секреции;
- сбой обмена веществ;
- аутоиммунные процессы;
- инволютивные изменения в зрелом возрасте.
Клиническая картина при артрите коленного сустава

Клиническая картина при артрите коленного сустава представлена классическими признаками воспаления. Колено опухает и становится горячим на ощупь. Сила болевого синдрома колеблется от умеренной до высокой интенсивности. Кожа над коленным суставом краснеет, в тяжелых случаях может приобретать багровый оттенок. В капсуле сустава может скапливаться жидкость, что в совокупности с отеком сковывает движения в сочленении. Полная картина проявлений складывается в зависимости от причины заболевания.

Артрит коленного сустава классифицируется по этиологическому признаку:
- Травматический;
- инфекционно-аллергический;
- гнойный;
- ревматоидный;
- реактивный;
- псориатический;
- ювенильный;
- септический.
Иногда встречается идиопатический артрит, причина которого не установлена. Вне зависимости от первопричины итогом воспаления суставов будет развитие дегенеративно-дистрофические изменения в хрящевой ткани. Первым этапом дистрофии гиалинового хряща в коленном суставе является его размягчение. Клетки утрачивают способность удерживать влагу, и появляется фрагментация хрящевого покрытия и его усыхание. Покрытая мелкими трещинками поверхность истончается и оголяет кость, что приводит к необратимым изменениям в суставе.
Лечение артрита коленного соединение

рисунок «ФИЗИОТЕРАПИЯ КОЛЕННОГО СУСТАВА»
Лечение артрита является комплексной задачей. В перечень терапевтических мероприятий входят медикаменты, физиотерапия и ЛФК. Лекарственная терапия носит симптоматический характер и представлена нестероидными противовоспалительными средствами, антибиотиками, обезболивающими, стероидными гормонами при сильных болях и воспалении. Лекарство от артрита, воздействующее на суставной хрящ, применяется в разных формах и, несмотря на свободную продажу, должно назначаться лечащим врачом.
Местные и системные препараты
Кроме медикаментозного способа лечения, существует лечение народными средствами и методами.
Таблетированные препараты

Таблетированные препараты, назначаемые от артрита, остеохондроза и артроза, не окажут мгновенного действия. К основному отличию хондропротекторов относится накопительный эффект, который достигает применением в течение длительного отрезка времени и сохраняется на время перерыва между курсами. Таблетки для восстановления хрящевой ткани («Артрафик», «Структум», «Сустилак») необходимо пить не менее четырех месяцев, а иногда и более длительный период.
Прием таблеток от артрита коленного сустава

Чтобы достичь максимального терапевтического эффекта, прием таблеток хондропротективного действия от артрита (гонита) коленного сустава следует повторять не один раз. Хондроитин и глюкозамин активно участвуют в образовании новых хондроцитов (составляющих хрящевой ткани). Процесс самовосстановления протекает медленно, поэтому таблетки от артрита часто принимаются одновременно с другими формами хондропротекторов.
Мазь для восстановления хрящевой ткани

Мазь для восстановления хрящевой ткани производит местный комплексный эффект. Кроме регенерации соединительной защитной ткани, мазь при артрите оказывает противовоспалительное действие, что позволяет уменьшить дозировку нестероидных препаратов. Местное средство тонким слоем наносится на коленный сустав и быстро впитывается. Мазь при артрите («Хондроксид», «Хондроитин АКОС») тормозит разрушение хондроцитов, уменьшает боль и повышает подвижность сочленения.
Внутрисуставные инъекции

Препараты от артрита и артроза, которые вводят внутрь суставной капсулы, по своей сути являются заменителями внутрисуставной жидкости. Уколы от артрита коленного сустава позволяют в полной мере восстановить свойства синовиальной жидкости. Основным показанием для использования медикаментозных средств с гиалуроновой кислотой при артрите коленного сустава является болевая реакция, возникающая при напряжении.
Уколы в коленный сустав дают выраженный терапевтический эффект уже на следующий день после их применения. Благодаря восстановлению высокоэластичных свойств внутрисуставной жидкости, на несколько месяцев увеличивается объем движений в коленном суставе и купируется болезненность. В норме гиалуроновая кислота вырабатывается синовиальной оболочкой и хондроцитами. При артрите воспалительная реакция распространяется на все составляющие сустава, в итоге чего создается дефицит природного увлажнителя.

Хондропротекторы для внутрисуставного введения расцениваются не как лекарственное средство, а как имплантат синовиальной жидкости. Популярными средствами данного ряда являются – «Ферматрон», «Остенил», «Синокром». Уколы в коленный сустав выпускаются в форме вязкого раствора в шприце с иглой, готового к применению.
Техника проведения

Перед тем, как ставить уколы от артрита коленного сустава, доктор должен убедиться в отсутствии противопоказаний для данного метода. Проведение манипуляции откладывается, если в суставе наблюдается выраженная воспалительная реакция. Гиалуроновая кислота имеет свойство разрушаться под воздействием активных ферментов воспаления. Кроме того, наличие патологического экссудата может привести к обратному эффекту.
Уколы от артрита коленного сустава не назначаются детям и беременным женщинам, при острых вирусных и инфекционных патологиях, людям с психическими отклонениями. Процедура введения должна проводиться опытным доктором:
- Больного укладывают на кушетку, больная нога фиксируется в выпрямленном состоянии. Если появляется боль, под колено подкладывается небольшой валик.
- Во время инъекции мышцы должны быть расслаблены, на колене должны отсутствовать признаки отека и воспаления.
- После предварительной обработки врач проводит местную анестезию.
- Следующим этапом является внедрение иглы в полость сустава. Для этого одной рукой немного отодвигается надколенник и в нужную точку вводится шприц, медленно продвигая иглу внутрь сустава.
- После введения синовиального протеза, место инъекции обрабатывается и заклеивается медицинским пластырем.
После манипуляции рекомендуется применение ортопедического бандажа для коленного сустава и амортизирующих стелек для снятия нагрузки с больного сочленения. Для достижения оптимального эффекта препарат может использоваться однократно или курсом с небольшим перерывом между процедурами. При правильном подборе средства и соблюдении дальнейших рекомендаций уколы показывают хорошую эффективность и действуют дольше, чем таблетки или мазь при артрите.
Вывод

Чтобы вылечить артрит, нужно неукоснительно следовать лечебному плану, который составляется для больного с учетом тяжести и вида заболевания, сопутствующих заболеваний, функциональных способностей и возраста пациента. Таблетки и мазь с хондропротективным эффектом при артрите (воспалении) коленного сустава обладают одним существенным недостатком – медленным действием. Чтобы избавиться от боли быстро, рекомендуется введения лекарства прямо в сочленение. Какие уколы делают в коленный сустав, определяет ортопед после полной диагностики. Грамотные врачебные действия и правильное физическое поведение пациента остановит процесс дегенерации и не позволит лишиться возможности самостоятельного передвижения.
kolenzo.ru
Техника введения внутрисуставных инъекций в коленный, плечевой сустав
Техника введения внутрисуставных инъекций в коленный, плечевой сустав.
.Инъекция в коленный сустав
Положение больного: на спине, с выпрямленной в коленном суставе ногой. Если боль в суставе или деформация сустава не позволяют держать ногу в таком положении, можно подкладывать валик под колено, чтобы расслабить сустав и чтобы больной мог долго держать ногу в таком положении. Особенно это важно при первой инъекции в сустав (пункции сустава), в начале лечения, когда боль в суставе и ограничение движений в суставе максимально. При последующих инъекциях валик может не понадобиться. Когда околосуставные ткани не напряжены, расслаблены (валик для этого и нужен), вам будет проще попасть в сустав. После соответствующей обработки сустава набираем в шприц обезболивающее (лучше набрать около 2-х мл 1-2 % раствора лидокаина, если аллергия на лидокаин, можно новокаин). Иглу можно вколоть как с латеральной, так и с медиальной поверхности сустава. При вколе иглы кожу лучше натягивать — так укол менее болезнен. С медиальной поверхности колоть проще — на медиальной поверхности щель между надколенником и бедренной костью обычно шире, чем с латеральной стороны. Если сустав сильно деформирован или выражена жировая клетчатка, необходимо сдвинуть надколенник левой рукой вовнутрь, то есть к себе, чтобы увеличить щель между надколенником и бедренной и большеберцовой костями. Фиксируя 1-м и 2-м пальцами левой руки надколенник в этом положении, пальцами правой руки на ощупь определяем эту щель и производим вкол (примерно на 0,5 см), вводим немного лидокаина (если ввести много лидокаина, ткани будут инфильтрированы и вы не сможете на ощупь определить щель под надколенником). Иглу продвигаем дальше. При этом мы продолжаем держать надколенник левой рукой. Можно делать маятникообразные движения надколенником, сдвигая его левой рукой то к себе, то от себя — так можно лучше «чувствовать» иглу и оставлять суставную капсулу натянутой, а иглу продвигать постепенно. И это будет менее болезненно. При хорошей технике даже без обезболивающего можно попасть в сустав и больные пункцию переносят вполне нормально. Попадание в суставную полость сопровождается «чувством провала» — вы вдруг перестаете чувствовать сопротивление при продвижении иглы и чувствуете, что игла попала в «пустоту». После этого еще немного продвигаете иглу (игла почти полностью входит в сустав, над кожей остается примерно 2-3 мм свободного отрезка иглы). Если нет такого чувства провала, значит вы не в суставе и лекарство основное вводить не следует (оно пойдет в околосуставные ткани). В таком случае необходимо осторожно оттянуть иглу на 2-3 мм или больше и снова попробовать попасть в сустав. При этом левой рукой сдвигаете надколенник еще больше (во внутрь, т. е. к себе) — раз не попали в сустав, значит щель под надколенником надо увеличить (со стороны вкола). Вообще, без смещения надколенника и натяжения суставной капсулы попасть в суставную полость сложно и болезненно. При этом игла часто попадает не в суставную щель, а упирается в кость и вызывает боль. При пункции коленного сустава обычно используем 5-ти граммовый шприц (так же можно использовать 2-х граммовый).
Инъекция в плечевой сустав
Часто требуется попасть в субакромиально-субдельтовидную сумку (боковой доступ) или в область акромиально-ключичного сустава. Боли в области плечевого сустава нередко вызваны поражением акромиально-ключичного сустава, поэтому важно правильно попасть в область АКС. Попасть в суставную полость такого маленького сустава, на мой взгляд, не требуется, обычно эффективно введение лекарства в околосуставные ткани этого сустава.
Пункция субакромиально-субдельтовидной сумки. Игла вводится между акромиальным отростком лопатки и головкой (шейкой) плеча под острым углом к оси плечевой кости. Точка вкола на наружной (лучше на задненаружной) поверхности плечевого сустава, в области достаточно широкой щели между головкой плеча и акромиальным отростком лопатки (врач это определяет на ощупь). При правильном попадании должно быть «чувство провала» иглы — вы перестаете чувствовать сопротивление во время продвижения иглы. Если игла упирается в кость, лекарство вводить не следует — ожидаемого эффекта не будет. При этом иглу необходимо немного оттянуть назад, и ввести иглу под другим (обычно под более острым углом) углом. После появления «чувства провала» иглу продвигаете еще примерно на 1 см (очень плавно и медленно!) и вводите кортикостероид. При правильном введении, как правило, 1 -го раза достаточно. Иногда приходится повторить инъекцию через 1 месяц. При пункции субакромиально-субдельтовидной сумки обычно используем 5-ти граммовый шприц. Может быть такая ситуация — после инъекции боль уменьшилась, но эффект недостаточный. При этом возможно, надо колоть в другую «точку», например, боль связана с акромиально-ключичным суставом, а вы ввели лекарство в субакромиально-субдельтовидную сумку. Тогда вторую инъекцию можно делать в область акромиально-ключичного сустава.
Для пункции тазобедренного сустава требуются достаточно длинная игла, в противном случае в сустав не попадете.
Если мы решили, что боли в области бедра связаны не с коксартрозом, а с трохантеритом бедра, то инъекцию выполняем в область наружной поверхности большого вертела бедра. Вкол иглы несколько ниже верхушки большого вертела (необходимо на ощупь определить точку наибольшей болезненности и туда произвести инъекцию), игла направляется перпендикулярно наружной поверхности бедра. Когда игла упирается в кость, вводим лекарство, при этом, если чувствуете значительное сопротивление при впрыскивании лекарства, иглу можно незначительно оттянуть назад (если при этом иглу не оттягивать назад и продолжать надавливать на поршень, несмотря на сильное сопротивление, нередко шприц под воздействием сильного давления жидкости отделяется от иглы и при этом большая часть лекарства теряется). В область большого вертела можно ввести около 1-2 мл лекарства (например 10 тыс ЕД Контрикала с физраствором или суспензию гидрокортизона или Дипроспан).
www.sweli.ru
Внутрисуставные инъекции: показания и техника введения
Внутрисуставные инъекции в коленный сустав делаются при выраженном болевом синдроме и отечности. При поражении нескольких суставов такой способ лечения оказывается неэффективным. Эта методика должна использоваться в сочетании с применением других лекарственных препаратов, физиотерапевтических процедур и специальных упражнений. Вспомогательные терапевтические способы подбираются в зависимости от типа заболевания и причины его возникновения.
Если лекарственные средства оказываются неэффективными, а остальные способы дают лишь незначительное облегчение, врач может порекомендовать гормональные внутрисуставные инъекции в тазобедренный сустав.

Помимо кортикостероидов применяется гиалуроновая кислота. Данное средство способствует быстрому восстановлению хрящевых тканей, улучшению состояния сустава при артрите и остеоартрозе.
Тип препарата подбирается в зависимости от локализации пораженной области и степени тяжести патологического процесса.
Гормональные препараты
Кортикостероиды обладают выраженным противовоспалительным действием. Они часто применяются при лечении ревматического и ревматоидного артрита. Наиболее популярным препаратом этой группы считается Преднизолон, быстро устраняющий воспалительные процессы любой локализации. При введении лекарственных препаратов в полость сустава:
- исчезает отечность;
- исчезают болевые ощущения;
- восстанавливается подвижность.
Инъекционная форма от таблетированной отличается возможностью достижения максимальной концентрации действующего вещества в пораженной области.

Кортикостероиды, используемые для внутрисуставных уколов, могут сочетаться друг с другом. Тип вводимого препарата определяется состоянием сустава и наличием у пациента сопутствующих заболеваний. Для быстрого достижения положительного результата применяются 2 препарата одновременно.
Инъекции кортикостероидов дополняет блокада коленного сустава Лидокаином. Подобная методика применяется для лечения ряда заболеваний опорно-двигательной системы. Она облегчает боли при ревматоидном артрите и остеоартрозе. Кистевой туннельный синдром, вызывающий сильные боли в запястьях, также является показанием к применению кортикостероидов.
Препараты данной группы могут быть использованы и при воспалительных процессах в мягких тканях — тендините, бурсите.
Помимо описанных выше преимуществ внутрисуставные уколы имеют и некоторые недостатки:

- Опасность этого метода заключается в возможности занесения инфекции, который оказывается минимальным, если процедура проводится в стерильных условиях.
- К более частым побочным эффектам можно отнести покраснение кожи лица, которое проходит через несколько дней.
- В редких случаях возникают аллергические реакции на вводимые препараты.
- В течение первых нескольких дней после внутрисуставной инъекции наблюдается обострение заболевания.
 Справиться с неприятными симптомами помогают холодные компрессы и анальгетики. Некоторые нежелательные последствия возникают лишь в том случае, если укол в коленный сустав был поставлен неправильно.
Справиться с неприятными симптомами помогают холодные компрессы и анальгетики. Некоторые нежелательные последствия возникают лишь в том случае, если укол в коленный сустав был поставлен неправильно.
Инъекции кортикостероидов противопоказаны при инфекционных формах артрита. Септические воспалительные процессы лечатся посредством хирургического вмешательства и антибактериальных препаратов.
Лечение гормональными средствами противопоказано и людям с декомпенсированными формами сахарного диабета. Связано это с тем, что кортикостероиды способствуют повышению уровня глюкозы в крови. С особой осторожностью подобные препараты следует использовать при остеопорозе.

В каких случаях применяется гиалуроновая кислота?
Гиалуроновую кислоту нередко называют восстановителем вязкости. Лечение этим средством показано при наличии болевого синдрома, существенно ухудшающего качество жизни человека. Кроме того, гиалуроновая кислота используется при невозможности проведения протезирования суставов.
Основными побочными эффектами инъекций этого препарата являются:
- кратковременное усиление болевых ощущений;
- отечность и покраснение кожи.
Врачи советуют отказываться от повышенных физических нагрузок и длительной ходьбы в течение первых 2 суток после процедуры.

Внутрисуставное введение лекарственных средств с гиалуроновой кислотой противопоказано при:
- приеме антикоагулянтов;
- инфекционных формах артрита;
- склонности к аллергическим реакциям на птиц или яйца.
Как ставятся инъекции в сустав?
Целью данной процедуры является доставка действующего вещества в пространство между костными поверхностями. Техника введения лекарств будет следующей. Перед инъекцией врач пальпирует сустав. Это помогает выяснить, под каким углом нужно будет вводить иглу. После определения места входа врач обрабатывает кожу антисептическим раствором и анестетиком. Это снижает риск возникновения неприятных ощущений во время процедуры. В некоторых случаях инъекции в плечевой сустав ставятся под ультразвуковым контролем.

Подготовка к инъекции заключается в удалении воспалительного экссудата из суставной полости. Для этого применяется специальный шприц. Жидкость отправляется на исследование, позволяющее исключить наличие инфекции. Аспирация увеличивает подвижность сустава, снижает риск возникновения болевого синдрома после инъекции, повышает эффективность препарата. Удаление жидкости из коленного сустава предотвращает развитие такого патологического состояния, как киста Бейкера. После завершения подготовительного этапа в полость сустава вводится гормональный препарат или гиалуроновая кислота. Массажными движениями препарат равномерно распределяется в синовиальной полости. Введение лекарств завершается наложением повязки.
Облегчение наступает не сразу, однако через несколько дней пациент замечает снижение интенсивности отечности и болевых ощущений. Многих людей пугает необходимость введения иглы в сустав, однако это не должно становиться поводом для отказа от достаточно эффективного способа лечения.
ortocure.ru
Инъекция в коленный сустав техника — Все про суставы
Еще древнегреческий философ и ученый Аристотель провозгласил: «Движение – это жизнь». Однако не все способны наслаждаться свободой движений. Десять процентов жителей планеты мучаются из-за болей, доставляемых физическими нагрузками. Они жалуются на внутреннюю скованность суставов, что нивелирует качество жизни. Так себя проявляет артроз. Дальше рассмотрим, как лечится заболевание, если выполнять инъекции в сустав при артрозе. Вы узнаете, какие препараты вводят в сустав при артрозе.

Содержание статьи:
Причины

Для увеличения картинки щелкните по ней мышкой
Суставы при артрозе начинают постепенно разрушаться из-за повреждения внутрисуставного хряща. Заболевание развивается у пожилых людей в силу естественного старения тканей организма. Но артроз уже фиксируется у женщин и мужчин, едва достигших сорокалетнего возраста. Это обусловлено снижением физической активности людей:
- продолжительное нахождение в сидячем положении;
- несбалансированное питание, провоцирующее избыточный вес, перегружающий суставы;
- использование личного либо общественного автотранспорта.
Для лечения патологии врачи рекомендуют выполнять при артрозе суставов уколы непосредственно в место воспаления. Причинами вторичного заболевания иногда становятся травматические поражения (переломы, вывихи и ушибы), чрезмерные нагрузки у рабочих и спортсменов. Также предпосылки для возникновения болезни способны создавать и иные факторы:
- аутоиммунные заболевания;
- генетическая предрасположенность;
- перенесенные воспалительные и инфекционные процессы;
- патологии эндокринной системы;
- нарушение обменных процессов.
Как разрушается ткань хряща

Для увеличения картинки щелкните по ней мышкой
У суставов человека (не зависимо от расположения в теле) схожее строение – суставные поверхности выстланы тканью хряща и заключены внутрь синовиальной сумки, наполненной жидкостью. Структура хряща — упругая и гладкая, что снижает трение при суставном движении. Питание сустава происходит через синовиальную жидкость, поскольку кровеносных сосудов у хрящ нет. Из-за этого хрящ становится уязвимым, ведь сбой обменных процессов либо чрезмерная суставная нагрузка вызывают в дегенеративные изменения хрящевых тканей, при этом недостаточное питание делает восстановление ткани крайне медленным.
Из-за истончения прослойки повышается суставное трение при движениях, хрящ быстро разрушается, начинаются воспалительные процессы. Это вызывает возникновение скованности, болей, ограничение подвижности. На этой стадии патологии помогают уколы в сустав при артрозе. На заключительном этапе патологического процесса происходит полное разрушение хряща, вместо него появляется неэластичная соединительная ткань, за счет чего подвижность сустава исчезает.
Для предотвращения такого развития ситуации используют хондропротекторы. Эти препараты действуют в начале развития заболевания. Прием длится месяцами принимать, поскольку хрящевая ткань восстанавливается медленно. Режим приема, продолжительнсоть курса, название препаратов и дозировки определяет только врач, руководствуясь состоянием сустава и изменениями по ходу лечения.
Лечение

При артрозах лечение предпринимается медикаментозное либо хирургическое. Последнее предполагает замену сустава. Цель лекарственной терапии – попытка приостановить разрушение хрящей, сохраняя подвижность суставов. Терапия направлена на снятие воспаление, устранение боли, регенерацию регенерации хрящевых тканей. Используют для этого:
- противовоспалительные нестероидные средства;
- гормональные инъекции в сустав;
- местные средства в виде кремов, гелей и мазей для согревания сустава и улучшения около него кровотока;
- хондропротекторы.
Противовоспалительные нестероидные лекарства

Лекарственные препараты для суставов этого типа страняют отечность и воспаление, снимают жар и обезболивают. Популярные обезболивающие:
- Вольтарен;
- Диклофенак натрия;
- Ибупрофен.
НПВС не провоцируют сонливость, эйфорию, привыкание, однако продолжительное применение приводит к проблемам с работой пищеварительного тракта. Поэтому для устранения острой боли назначаются инъекции в суставы препарата Диклофенак. Также возможно использование инъекции для устранения боли лекарства Кетонал, инъекционных форм Артрозилена либо Фламакса. Когда выполнена инъекция в поврежденный сустав. До следующего укола ждут 8 часов.
Хондропротекторы и кортикостероиды

Когда патология в стадии обострения, целесообразны гормональные инъекции. Препараты с гормонами помогают быстро подавить воспаление, однако продолжительное применение разрушает сустав, вызывая побочные реакции. Из-за этого врачи назначают только Гидрокортизон, Кеналог и Дипроспан, которые дают низкую вероятность возникновения последствий.
Хондропротекторы относятся к препаратам, помогающим восстанавливаться новым элементам хрящевой ткани. препараты помогают хрящу регенерироваться, препятствуя разрушению. Ингредиенты хондропротекторов — хондроитина сульфат и глюкозамин, которые необходимы для восстановления синовиальной жидкости.
В аптеке хондропротекторы доступны в виде:
- растворов для уколов;
- кремов, гелей и мазей;
- таблеток, порошков и капсул.
Разновидности хондропротекторов:
- Животного происхождения. Хорошо переносятся, быстро действуют, но способны вызвать аллергию. В числе этой категории Алфлутоп и Румалон.
- Синтетические препараты. Хондроксид, Мукосат, Хондролон и другие.
- Комплексные лекарства, содержащие всевозможные комбинации компонентов – Терафлекс и Артра.
Классификация хондропротекторов базируется на способах введения:
- Внутримышечные инъекции – распространенный метод приема хондропротекторов. Так вводят Хондрогард, Артрадол, Хондролон, Алфлутоп и другие препараты. Этот вариант подходит тем, кто по причинам не может глотать таблетки либо у кого больные почки.
- Внутрисуставные инъекции – действенный метод, поскольку быстро дает продолжительный результат. Повторять манипуляции требуется только ежегодно. Этот вариант подходит для препаратов Ферматрон и Гиалган. К недостаткам подобной методики относится то, что укол внутрь суставов делают в стационарных условиях. Часто хондропротекторы по этой методике вводят в коленные суставы.
- Таблетки и капсулы – часто применяемый метод введения лекарств. Прием не требует наличия асептических условий, специально обученных медсестер. Подходит для применения дома самостоятельно. Недостатки: продолжительное лечение, медикаментозная нагрузка на почки и печень.
- Гели, мази и крем – дополнение к таблеткам.
Эффективные препараты
Самым эффективным средством от этой патологии считается Алфлутоп. Препарат создан на основе вытяжки из морских организмов нескольких видов. Действие этого медикамента направлено на улучшение обменных процессов в хрящевой ткани.
Аналогичным действием обладают и иные препараты. К ним можно отнести:
- Хондроксид;
- Хондролон;
- Структум;
- Дона.
Используются лекарственные средства внутримышечно по 1 мл. Курс терапии составляет три недели. При патологическом процессе в крупных суставах проводятся инъекции внутрь сочленения по 1 либо 2 мл в каждый пораженный сустав единожды в трое суток.
Суммарное количество уколов составляет около шести введений, а потом – внутримышечные инъекции, вводимые в течение 20 дней. Повтор оздоровительной терапии следует провести через шесть месяцев.
Препарат Румалон

Часто при артрозе суставов врачи назначают Румалон. Состоит лекарство из хрящей трахеи и экстракта мозга телят. Назначение препарата подразумевает глубокие внутримышечные инъекции. Взрослая доза составляет 1 мл три раза в неделю либо по 2 мл дважды в неделю.
Оздоровительный эффект от применения такой терапии наступает уже через 14 дней лечения. Полный терапевтический курс составляет 25 уколов по 1 мл каждый либо 15, но по 2 мл на протяжении 8 недель. Курсы инъекций необходимо повторять минимум дважды в год или по одному разу в квартал при условии имеющихся осложнений болезни.
Лекарственные препараты с глюкозамином и хондроитином

Широко применяются в борьбе с артрозом суставов следующие медикаменты:
- Дона – средство глюкозамина. Лекарство представляет собой порошок, который необходимо принимать внутрь, а также готовый раствор в специальных ампулах для инъекций. Выпускается препарат итальянской компанией Rottapharm.
- Артрадол – лекарственное средство хондроитина для внутримышечных уколов. Препарат производится российской компанией Тривиум.
- Хондролон – представляет собой раствор хондроитина сульфата, отечественного производства.
- Структум – это медикамент французского производителя. Препарат хондроитина сульфата предназначен для инъекций, выпускается в капсулах. Производится французской фирмой Pierre Fabre Medicament. В нем присутствует удачная комбинация хондроитина и глюкозамина.
Комбинированные лечебные средства:
- Артра – средство, представленное в виде таблеток. Состоит препарат из глюкозамина гидрохлорида в дозировке 500 мг, а также хондроитинсульфата натрия в такой же дозе. Не обладает побочными эффектами.
- Терафлекс – комплексный медикамент, в котором присутствует 400 мг хондроитина и 500 мг глюкозамина. Лекарство выпускается в капсулах и виде крема.
- Терафлекс Адванс – лекарственный препарат, который содержит нестероидное противовоспалительное средство (Ибупрофен). Совместно с приемом капсул внутрь врачи рекомендуют использовать медикамент и наружно.
Препараты гиалуроновой кислоты

Самыми распространенными лекарственными средствами с содержанием гиалуроновой кислоты являются нижеследующие препараты:
- Синокром, Остенил и Синокром Форте;
- Ферматрон и Суплазин;
- Вискосил и ВискоПлюс;
- Синвиск и Дьюралан Эс Джей;
- Интраджект Гиалуформ и Гиастат.
Медикаменты гиалуроновой кислоты предназначены для инъекций внутрь сустава. Использование этих лекарств помогает добиться следующих результатов:
- уменьшить трение и увеличить амортизацию сочленения посредством повышения количества синовиальной жидкости, а также усилению ее вязкости;
- наладить питание клеток хрящевых тканей;
- стимулировать восстановление гиалинового хряща;
- предотвратить воспалительную реакцию;
- снизить выраженность симптомов заболевания.
Иные виды инъекций

В последнее время отечественная медицина в борьбе с этим недугом использует газовые уколы. Препараты представляют собой инъекции углекислого газа высокой очистки, вводимые в ткани сочленения с помощью медицинского пистолета. Терапия способствует улучшению кровоснабжения сустава, нормализации обменных процессов.
Кроме того, эти уколы снижают болевой синдром и быстро восстанавливают двигательную активность. Лечебный курс посредством этих методик составляет 4–6 процедур. Манипуляции проводят через 3–4 дня. Также используют классический метод купирования боли и воспалительного процесса в месте обострения с помощью специальных блокад. Они бывают: внутрисуставные и околосуставные. Блокады проводят посредством:
- анестетиков;
- антибиотиков;
- антисептиков;
- гиалуроновой кислоты.
Благодаря их воздействию у пациента:
- снижаются мышечные спазмы;
- улучшается кровоснабжение;
- устраняется отечность тканей;
- нормализуется метаболизм.
Количество процедур должен подбирать врач, согласно тяжести заболевания.
Заключение
Можно с уверенностью отметить, что уколы гиалуроновой кислоты в коленный сустав представляют собой достаточно эффективное и современное средство для лечения этой патологии. В начальной стадии болезни лекарство способно оказать поразительный эффект и позволяет надолго забыть о неприятном дискомфорте.
Этот безопасный жидкий состав способствует уменьшению нагрузки на сустав. Кроме того, снабжая хрящ полезными веществами, препарат формирует натуральный (естественный) протез, который достаточно близок по своей структуре синовиальной жидкости человека.
Положительное действие оказывают и медикаменты, содержащие глюкозамин и хондроитин. Их введение непосредственно в сустав позволяет добиться быстрого и продолжительного воздействия. Однако стоит понимать, что достижение максимального эффекта и недопущение обострения болезни невозможно без ежедневного соблюдения профилактических мероприятий, а также скрупулезного выполнения всех предписаний квалифицированного лечащего врача.
Source: artsustav.ruЧитайте также
sustav.nextpharma.ru
Внутрисуставные инъекции в коленный сустав: показания и методика проведения
Содержание статьи:
- Обзор препаратов
- Кортикостероиды
- Гиалуроновая кислота
- Хондропротекторы
- Углекислый газ
- Техника выполнения
Инъекции для суставов — это важная часть лечения различных ревматических заболеваний и один из этапов восстановления после травм. Назначать их могут как на начальных стадиях, так и в запущенных случаях. Плюс такого метода в том, что он позволяет доставить лекарство прямо до места назначения.
Обзор препаратов для инъекций в сустав
Проводить их должен только врач, имеющий опыт работы по введению препаратов в суставы. Для этого не требуется помещение в больницу, сразу же после укола пациент может отправляться домой. Один сеанс занимает не более 5-10 минут со всеми этапами. Обязательным условием является обработка мест введения лекарств спиртом в целях дезинфекции.
Обзор кортикостероидов для инъекций в суставы

Эти препараты сделаны на основе глюкокортикоидных гормонов, обладающих мощным противовоспалительным действием. Введение их в полость сустава позволяет уменьшить отек, подавить болезненные ощущения и устранить покраснение. Такие уколы полезны при артритах и артрозах, при бурсите, тендините и синовите. Они облегчают состояние в случае травматического повреждения связок, сухожилий и хрящей. Используют их вне стадии обострения, общее количество процедур может доходить до десяти. Лечение проводят не чаще 2-3 раз в год, результат сохраняется на 2-3 месяца.
Далее приведем наиболее эффективные препараты:
- Флостерон. Это прозрачная суспензия для инъекций, выпускающаяся уже в готовых к применению ампулах. В каждой упаковке их находится по 5 шт., вмещающих в себя 1 мл средства. Основное действующее вещество здесь — бетаметазона динатрия фосфат и бетаметазона дипропионат. Благодаря последнему обеспечивается пролонгированное действие препарата из-за медленного его рассасывания в суставной сумке. Показаниями к лечению являются ревматические заболевания и различные воспалительные процессы — тендивит, синовит, бурсит, фиброзит. Частота применения Флостерона — каждые 2-4 недели, общее количество процедур — в год допускается делать не более двух-трех внутрисуставных инъекций в сустав. Его не назначают при туберкулезе, язвах желудка и кишечника, остеопорозе и в ряде других случаев.
Дипроспан. Это аналог Флостерона, разработанный в США также на основе бетаметазона. Раствор разлит в стеклянные ампулы объемом 1 мл, в одной упаковке их находится по 1 шт. или 5 шт. Препарат благотворно влияет на метаболизм в тканях и снимает воспаление в хрящах. Его назначают при остео-, подагрическом и травматическом артрите. Он запрещен к применению для больных сахарным диабетом, остеопорозом, язвой желудка и кишечника, тромбофлебитом. Лекарство вводят в сустав в объеме от 0,2 мл до 0,5 мл/см 2 только один раз за курс. В некоторых случаях может потребоваться его смешивание с новокаином для обезболивания. После этого возможно нарушение сна и появление неврозов, при длительном лечении иногда развивается остеопороз.
Гидрокортизон. Выпускается он в виде порошка для приготовления раствора, расфасован во флаконы, идет в комплекте с растворителем в ампулах. В состав входит гидрокортизона натрия сукцинат, оказывающий противовоспалительный эффект. Курс лечения состоит из 3-5 инъекций, выполняемых через каждые 7 дней. Основным показанием к этому являются ревматические заболевания. Препарат нельзя использовать при гипертонии 3-4 степени, сахарном диабете, остеопорозе, язвах кишечника и желудка, активных формах туберкулеза. Из побочных эффектов может развиться гиперемия и отечность кожных покровов, начать беспокоить гипертрихоз.
Кеналог. Синтетический препарат на основе триамцинолона, применяющийся для снятия воспаления. Его полезно вводить при артрозах и артритах различного происхождения. Максимальная разовая доза составляет 80 мг. Этот вариант подходит для детей младше 12 лет, в таком возрасте на 1 кг массы тела берут 0,03-0,2 мг лекарства. В год рекомендуется делать 2-3 инъекции с интервалом не чаще раза в 3 недели. Перед введением Кеналога этот участок обрабатывают спиртом. После процедуры это место следует прикрывать в течение нескольких минут салфеткой. Нельзя его использовать при беременности, глаукоме, туберкулезе костей, тромбофлебите и после операций. В период лечения у пациента могут наблюдаться рвотный рефлекс, депрессия, угревая сыпь на коже и другие побочные эффекты.
Инъекции в сустав препаратов на основе кортикостероидов могут причинить боль, поэтому их очень часто либо смешивают с анестетиком, либо последний вводят отдельно перед процедурой.
Препараты гиалуроновой кислоты для инъекций в суставы

Они нужны для восстановления поврежденного хряща, придания соединительной ткани упругости и запуска естественного синтеза гиалуроновой кислоты. С их помощью улучшается подвижность сустава и амортизация, устраняется болевой синдром. Такие препараты находятся в суставной полости более 3 месяцев, действуя все это время каждый день.
Из всех доступных на рынке растворов гиалуроновой кислоты для инъекций в сустав особого внимания заслуживают следующие:
- РусВик. Это физиологический раствор на основе гиалуроновой кислоты неживотного происхождения, поставляющийся в стерильном одноразовом шприце и созданный специально для введения в сустав. Он улучшает его подвижность, устраняет боль и снимает воспаление, применяется для локальной терапии остеоартроза. Не допускается его сочетание с антикоагулянтами. Лечение не проводится в период беременности и лактации, при наличии большого количества выпота, в случае дерматологических заболеваний, проявляющихся в месте укола. После инъекции может наблюдаться небольшая боль и покраснение, в редких случаях ограничивается подвижность сустава. Перед применением шприц нужно достать из холодильника за 20 минут. Курс состоит из 5 процедур с перерывом на неделю.
Суплазин. Раствор для инъекций, использующийся для замещения синовиальной жидкости после артроцентеза. Продается он в стерильных одноразовых шприцах. В состав входит два компонента — фосфатный буфер и натриевая соль гиалуроновой кислоты. Препарат не применяют при повышенной чувствительности к указанным веществам. Перед использованием его необходимо согреть в руках. За один раз может быть введено до 2 мл лекарства, делать инъекции при болях в суставах нужно каждый день в течение 3-х недель. При хроническом течении ревматических заболеваний этот срок можно увеличить до 1,5 месяцев. После введения состава возможно покраснение этого участка, незначительное повышение температуры тела и появление болезненных ощущений.
Гиалюкс. Выпускается он в виде вязкой жидкости без запаха, являющейся заместителем синовиальной жидкости. Его вводят при остеоартрозе тазобедренного, коленного, плечевого, голеностопного суставов. Этот препарат исключают из терапии в случае непереносимости гиалуроната натрия. Раствор разлит в шприцы, предназначенные для одноразового применения. За один курс требуется сделать 3 укола через каждую неделю, примерная дозировка — 2 мг. В редких случаях после введения лекарства отмечается отечность в суставе и незначительная боль, для устранения чего к этому месту нужно приложить лед.
Ферматрон. Это еще один из эффективных протезов синовиальной жидкости, с помощью которого в хряще восстанавливается гомеостаз, устраняется болевой синдром, стимулируется синтез гиалуроновой кислоты. В одном шприце содержится 2 мл раствора на основе чистого гиалуроната натрия. Он показан для лечения остеоартрозов на любой стадии. С этой целью с интервалом в 7 дней делаются 5 инъекций. Процедуру придется отложить при наличии воспалений, зуда и покраснений в месте введения препарата. После этого возможно появление проходящей боли и припухлости.
Остенил. Кроме гиалуроновой кислоты неживотного происхождения, этот раствор содержит дигидрогенфосфат, моногидрогенфосфат и хлорид натрия. Его использование показано при болях в суставах, их ограниченной подвижности и дистрофических изменениях. Вводят его однократно, с одобрения врача количество инъекций может быть увеличено до трех с перерывом на две недели. Остенил не актуален для лечения детей, беременных и кормящих женщин. После применения раствора может беспокоить припухание и покраснение кожи.
Обзор растворов для инъекций в виде хондропротекторов

Такие препараты эффективны при дегенеративно-дистрофических изменениях в тазобедренном, голеностопном, плечевом и других суставах. Они помогают остановить процесс их разрушения, стимулируют обменные процессы, ускоряют восстановление после травм и способствуют выработке собственного коллагена. Каждое из таких лекарств можно применять на всех стадиях заболеваний, но вне фазы обострения.
Мы сделали обзор наиболее эффективных препаратов:
- Алфлутоп. Это натуральный медикамент, сделанный из экстракта костей морских рыб, хондроитина сульфат, эфирного масла розмарина и ряда других активных ингредиентов. Он характеризуется ярким обезболивающим и противовоспалительным действием. Особенно актуально его применение при периартрите, остеоартрозе, остеохондрозе. Также раствор полезен в период восстановления после операций на суставах. За один курс требуется сделать до 20 инъекций, между которыми должен быть соблюден перерыв в 3 дня. Разовая доза составляет около 1 мг. Чаще всего этот препарат используют для лечения инъекциями коленного сустава.
Хондролон. Он выпускается в виде порошка для приготовления раствора. В продаже доступно 3 вида упаковки — по 5, 10 и 20 ампул объемом 1 мл. Действующим веществом здесь является хондроитина сульфат натриевых солей животного происхождения. Препарат полезен в комплексной терапии больных при первичном артрозе. Содержимое одной ампулы необходимо растворять в 1 мл воды для инъекций. По 100 мг вводят через день, после четвертой инъекции это количество увеличивают в два раза. Курс состоит из 20 процедур, повторный проводится через полгода.
Мукосат. Это лекарство для инъекций в суставы предназначено для снятия воспаления и стимуляции регенерации хрящевой ткани. Из вспомогательных веществ тут присутствует подготовленная специальным образом вода и бензиловый спирт, а основной — хондроитин сульфат натрия. Назначают его при остеопорозе, остеоартрозе, остеохондрозе, для восстановления после переломов костей. Лечение не проводят при склонности к кровоточивости и тромбофлебитах. Разовая дозировка — 100 мг, это количество вводят через день. За один курс нужно сделать не менее 25 инъекций с перерывом на сутки. В результате такой терапии могут проявиться различные дерматологические заболевания, в редких случаях беспокоит тошнота.
Инъекции углекислого газа для суставов

Газовые уколы являются основой карбокситерапии и предназначены для снятия болевого синдрома при ревматизме, подагрическом, инфекционном и других формах артрита, различных видах артрозов. В отличие от обычных инъекций, здесь «препарат» вводится с помощью специального прибора или медикаментозного пистолета, на наконечнике которого находится стерильная игла.
Эффективность использования углекислого газа заключается в том, что после насыщения им суставной полости организм испытывает недостаток кислорода. В результате этого кровь естественным образом начинает поступать к этому участку, что позволяет усилить метаболические процессы и ускорить регенерацию хрящевых тканей. После такой процедуры почти никогда не бывает побочных эффектов, поскольку «препарат» легко переносится всеми больными.
Очень важно, что газовые уколы можно делать практически всем, исключение составляют лишь беременные и люди с острыми заболеваниями сердечно-сосудистой системы. Для этого пациента усаживают на кушетку, дезинфицируют место введения, наполняют резервуар пистолета нужным веществом, надевают на него стерильную иглу и производят микроуколы. Для улучшения самочувствия необходимо 5-7 сеансов. Полученный результат сохраняется на год и более того.
Техника выполнения внутрисуставных инъекций

Самая большая проблема врача заключается в точном попадании в суставную щель. С этой целью становится все более востребованным контроль процедуры с помощью ультразвукового исследования. Перед тем как сделать инъекцию в сустав, доктор должен убедиться в отсутствии в сумке выпота, при наличии которого его рекомендуется удалить путем дренажа. После этого при повышенном болевом синдроме применяется поверхностная анестезия кремом.
Правильная техника инъекций в сустав состоит из следующих шагов:
- Кожу обрабатывают дезинфицирующим составом.
В одноразовый шприц вставляется стерильная игла.
Врач набирает нужное количество лечебного раствора.
Аккуратно производится прокол в проблемном месте и постепенное погружение иглы на максимально возможную глубину.
Внутрь суставной щели вводится содержимое шприца.
После окончания процедуры рекомендуется в течение нескольких недель избегать стрессов, алкогольных напитков и сильных физических нагрузок.
При наличии в суставной полости большого количества выпота его сначала требуется удалить, а очищенное пространство санировать антисептиком. Так как эта процедура бывает болезненной, то может понадобиться укол обезболивающего препарата, но в большинстве случаев необходимости в этом не возникает.
Инъекции должны включаться в комплексную терапию наряду с физиопроцедурами, приемом медицинских препаратов, лечением наружными средствами и выполнением ЛФК. Их не делают в стадии обострения, когда беспокоят сильные, нестерпимые боли, поскольку ситуация тогда может еще более усугубиться.
Как делают инъекции в сустав — смотрите на видео:
Техника введения внутрисуставных инъекций в коленный, плечевой сустав
Техника введения внутрисуставных инъекций в коленный, плечевой сустав.
Инъекция в коленный сустав
Положение больного: на спине, с выпрямленной в коленном суставе ногой. Если боль в суставе или деформация сустава не позволяют держать ногу в таком положении, можно подкладывать валик под колено, чтобы расслабить сустав и чтобы больной мог долго держать ногу в таком положении. Особенно это важно при первой инъекции в сустав (пункции сустава), в начале лечения, когда боль в суставе и ограничение движений в суставе максимально. При последующих инъекциях валик может не понадобиться. Когда околосуставные ткани не напряжены, расслаблены (валик для этого и нужен), вам будет проще попасть в сустав. После соответствующей обработки сустава набираем в шприц обезболивающее (лучше набрать около 2-х мл 1-2 % раствора лидокаина, если аллергия на лидокаин, можно новокаин). Иглу можно вколоть как с латеральной, так и с медиальной поверхности сустава. При вколе иглы кожу лучше натягивать — так укол менее болезнен. С медиальной поверхности колоть проще — на медиальной поверхности щель между надколенником и бедренной костью обычно шире, чем с латеральной стороны. Если сустав сильно деформирован или выражена жировая клетчатка, необходимо сдвинуть надколенник левой рукой вовнутрь, то есть к себе, чтобы увеличить щель между надколенником и бедренной и большеберцовой костями. Фиксируя 1-м и 2-м пальцами левой руки надколенник в этом положении, пальцами правой руки на ощупь определяем эту щель и производим вкол (примерно на 0,5 см), вводим немного лидокаина (если ввести много лидокаина, ткани будут инфильтрированы и вы не сможете на ощупь определить щель под надколенником). Иглу продвигаем дальше. При этом мы продолжаем держать надколенник левой рукой. Можно делать маятникообразные движения надколенником, сдвигая его левой рукой то к себе, то от себя — так можно лучше «чувствовать» иглу и оставлять суставную капсулу натянутой, а иглу продвигать постепенно. И это будет менее болезненно. При хорошей технике даже без обезболивающего можно попасть в сустав и больные пункцию переносят вполне нормально. Попадание в суставную полость сопровождается «чувством провала» — вы вдруг перестаете чувствовать сопротивление при продвижении иглы и чувствуете, что игла попала в «пустоту». После этого еще немного продвигаете иглу (игла почти полностью входит в сустав, над кожей остается примерно 2-3 мм свободного отрезка иглы). Если нет такого чувства провала, значит вы не в суставе и лекарство основное вводить не следует (оно пойдет в околосуставные ткани). В таком случае необходимо осторожно оттянуть иглу на 2-3 мм или больше и снова попробовать попасть в сустав. При этом левой рукой сдвигаете надколенник еще больше (во внутрь, т. е. к себе) — раз не попали в сустав, значит щель под надколенником надо увеличить (со стороны вкола). Вообще, без смещения надколенника и натяжения суставной капсулы попасть в суставную полость сложно и болезненно. При этом игла часто попадает не в суставную щель, а упирается в кость и вызывает боль. При пункции коленного сустава обычно используем 5-ти граммовый шприц (так же можно использовать 2-х граммовый).
Инъекция в плечевой сустав
Часто требуется попасть в субакромиально-субдельтовидную сумку (боковой доступ) или в область акромиально-ключичного сустава. Боли в области плечевого сустава нередко вызваны поражением акромиально-ключичного сустава, поэтому важно правильно попасть в область АКС. Попасть в суставную полость такого маленького сустава, на мой взгляд, не требуется, обычно эффективно введение лекарства в околосуставные ткани этого сустава.
Пункция субакромиально-субдельтовидной сумки. Игла вводится между акромиальным отростком лопатки и головкой (шейкой) плеча под острым углом к оси плечевой кости. Точка вкола на наружной (лучше на задненаружной) поверхности плечевого сустава, в области достаточно широкой щели между головкой плеча и акромиальным отростком лопатки (врач это определяет на ощупь). При правильном попадании должно быть «чувство провала» иглы — вы перестаете чувствовать сопротивление во время продвижения иглы. Если игла упирается в кость, лекарство вводить не следует — ожидаемого эффекта не будет. При этом иглу необходимо немного оттянуть назад, и ввести иглу под другим (обычно под более острым углом) углом. После появления «чувства провала» иглу продвигаете еще примерно на 1 см (очень плавно и медленно!) и вводите кортикостероид. При правильном введении, как правило, 1 -го раза достаточно. Иногда приходится повторить инъекцию через 1 месяц. При пункции субакромиально-субдельтовидной сумки обычно используем 5-ти граммовый шприц. Может быть такая ситуация — после инъекции боль уменьшилась, но эффект недостаточный. При этом возможно, надо колоть в другую «точку», например, боль связана с акромиально-ключичным суставом, а вы ввели лекарство в субакромиально-субдельтовидную сумку. Тогда вторую инъекцию можно делать в область акромиально-ключич
zdorovie-on-line.ru
Внутрисуставные инъекции и пункция коленного сустава
Здравствуйте, Друзья! Внутрисуставные инъекции и пункция коленного сустава – одни из основных неизбежных процедур при артрозах и артритах, воспалительных и инфекционных заболеваниях, травмах и повреждениях, для профилактических и лечебных целей. Если сустав пострадал, то без инъекций и внедрения в него, скорее всего, не обойтись. А вот для чего это нужно, какие лекарственные средства и препараты колют в суставы, для чего и с какой целью, а также, что необходимо знать во избежание осложнений после таких процедур, мы и рассмотрим.
Что такое инъекция?
Назначение любой инъекции – это доставка лекарственного средства непосредственно в проблемное место.
Инъекция или укол – это введение в проблемное или иное место организма лекарственного средства, либо иного раствора определённого назначения при помощи шприца и пустотелой иглы.
Особенность инъекции в том, что таким образом лекарственное средство можно ввести в организм, минуя пищеварительную систему и барьерную функцию печени. Лекарственное средство оказывает своё воздействие быстро, точно можно определить дозировку, ввести лекарство можно при любом состоянии больного.
Но инъекция – это, прежде всего, повреждение защитных тканей организма, нарушение его барьеров. Главная опасность инъекции – это попадание в организм инфекции, что может повлечь серьёзные проблемы.
Сложное внутреннее строение сустава
Как понятно из названия статьи, внутрисуставные инъекции проводятся в полость сустава. Сустав – это, можно сказать, обособленный и закрытый механизм со своим устройством.
Сустав имеет сложное строение, состоящее из движущиеся частей, закрытых не только мышцами, но и специальной плотной оболочкой (суставной сумкой). Суставная сумка имеет карманы и завороты, огибающие связки и мениски. Мениски стабилизируют сустав дополнительно и обеспечивают максимальное прилегание друг к другу всех частей сустава.
 Пример строения коленного сустава
Пример строения коленного сустава
Межсуставная щель очень мала и заполнена синовиальной жидкостью (примерно от 2,5 до 4 мл). Вся эта конструкция находится под определённым собственным давлением. Природа не терпит пустот, кроме того, лишнее пространство только уменьшит стабильность сустава.
Проблемы внутрисуставных инъекций
- Нарушение внутренней среды сустава. Изменение этой среды приводит к негативным изменениям состава внутрисуставной жидкости, что отражается на её функциях по смазке и питанию хряща. Надо сказать, что уколы в суставы проводятся уже при возникших проблемах, так что этот факт в большинстве случаев уже не столь важен. Состав и функции синовиальной (внутрисуставной) жидкости меняются моментально при любых воздействиях: травмах, ушибах, сильных нагрузках, нарушениях обменных процессов, уколов и т.д.
- Нарушение иглой (разрыв) не только кожных и мышечных тканей, но и суставной сумки и её оболочек. Суставная сумка очень чувствительна к любому воздействию и изменениям. Именно она даёт болевые ощущения и реакции сустава, она имеет огромное количество нервных окончаний. Поэтому частые отёки, болевые ощущения и воспаления достаточно распространены как естественные реакции при инъекциях в суставы.
- Всегда есть риск занесения инфекции в полость сустава. Это очень опасно. Кровь не попадает в полость сустава, а следовательно и иммунитет не сможет сработать быстро, что даёт возможность инфекции нанести большой вред.
- Неоднозначное и спорное воздействие самого лекарственного средства на сустав и его структуры. Это может помочь, может быть бесполезно или нанести вред.
- Внутрисуставная инъекция является достаточно сложной и болезненной процедурой, требующей соответствующей квалификации врача, медицинского оборудования и стерильных условий.
- Внутрисуставные инъекции как самостоятельные процедуры достаточно дороги.
Особенности процедуры внутрисуставной инъекции
Введение лекарственного средства в полость сустава имеет свои особенности, которые необходимо учитывать. Я не зря начал с краткого строения сустава и того, что там нет больших ненужных пространств. Это одна из причин трудности проведения внутрисуставной инъекции. Необходимо не только соблюдать строгие правила антисептики во избежание попадания инфекции, но и обладать знаниями и опытом для проведения таких процедур.
Игла должна попасть точно в суставное пространство, ничего не повредив. Очень желательно, чтобы игла не попала в мениски и хрящи. Ещё полбеды, если врач промахнётся и лекарство просто не попадёт в суставную полость, хуже повреждение иглой хрящевой ткани и её разрыв введённым препаратом.
Инъекции должны проводиться только профессиональным врачом с соблюдением правил внутрисуставного укола (попадание в межсуставное пространство, правильное натягивание и зажатие мышц, правильное придерживание иглы во избежание её перелома, причинения боли и повреждений).
Каждый врач может выбрать удобное именно ему положение пациента при проведении инъекции. Одни делают уколы при положении пациента сидя, другие лёжа.
Обязательное условие – это расслабление мышц. Даже пытаясь посмотреть или напрягая ногу любым другим способом, можно помешать врачу провести процедуру правильно и безболезненно, безошибочно определить руками внутрисуставную щель и место ввода иглы. При проведении процедуры следуйте указаниям врача.
Место инъекции должно быть обязательно обработано антисептическим раствором, манипуляции проводятся в одноразовых перчатках в полностью стерильном помещении медицинского учреждения, где периодически, по расписанию, должна проводиться уборка и обработка специальными антибактериальными лампами.
Не надо говорить, что при всех процедурах используются одноразовые расходные материалы: перчатки, пластыри, шприцы и иглы. После процедуры место инъекции надёжно закрывается пластырем или повязкой.
Очень часто внутрисуставные препараты продаются стерильно запечатанными и уже в шприце. Ни в коем случае при покупке таких препаратов самостоятельно нельзя нарушать герметичную упаковку. Если врачу потребуется сменить перед инъекцией иглу на более подходящую, то это делается сразу после распаковки и удаления заводской защиты.
Кроме врача ни медсестра, ни кто-либо другой, не имеющий необходимого опыта, не имеет права проводить внутрисуставные инъекции.
Приходится иногда говорить и про неприятные вещи. Внутрисуставные препараты (в особенности препараты гиалуроновой кислоты) очень дороги. Пациенту приходится покупать их самостоятельно. Бывают случаи подмены препаратов. Как это ни прискорбно, но нельзя глаз спускать с лица, проводящего процедуры и быть внимательными, если врач по какой-либо причине вдруг выходит и отвлекается уже с готовым для инъекции препаратом. Неприятно, но я должен об этом упомянуть. Бывает всё.
Лекарственные препараты оказывают различное действие и ведут себя по-разному при введении в сустав. Именно поэтому врач должен знать особенности лекарственного препарата и уведомить пациента как вести себя сразу после процедуры и в дальнейшем: посидеть и успокоить колено, либо постараться распределить лекарственное средство путём сгибания, какие возможны реакции организма на препарат.
Если препарат подразумевает курсовой ввод (несколько раз), то инъекции должны быть проведены с промежутком в 7-10 дней, что даст время суставу адаптироваться и успокоиться перед следующим уколом. Должна зажить и успокоиться синовиальная оболочка сустава.
Для дополнительного контроля и уверенности в попадании лекарства в нужное место и внутрисуставное пространство может быть использован УЗИ-контроль. На экране прибора врач точно видит место ввода иглы. Особенно это важно при проведении инъекций в тазобедренные суставы. Здесь даже может быть использован рентгеновский аппарат. Произвести инъекцию в этот сустав очень сложная задача и требует большого опыта.
 Инъекция в тазобедренный сустав с помощью УЗИ-контроля
Инъекция в тазобедренный сустав с помощью УЗИ-контроля
Препараты не желательно вводить при большом количестве внутрисуставной жидкости – это ослабляет действие препарата и способствует большему отёку. При введении в сустав препаратов гиалуроновой кислоты – это условие является обязательным.
Виды внутрисуставных инъекций
Независимо от вида и вводимого средства, все проблемы внутрисуставных инъекций будут присутствовать в той или иной степени. Но это уже зависит от организма и наших индивидуальных особенностей.
Какие бывают инъекции, с какой целью и для чего проводятся инъекции в суставы и чаще всего в коленные, как самые проблемные в плане заболеваний?
Инъекции кортикостероидных гормональных препаратов
Введение в сустав лекарственных средств на основе кортикостероидных гормонов. Эти гормоны выделяются надпочечниками и выполняют очень важные функции в организме. В качестве инъекции используются искусственные синтетические аналоги, предназначенные для подавления воспалительного процесса в суставе, а следовательно и устранения болей. Никаких других функций по лечению, восстановлению, питанию, улучшению обмена веществ, или как противоинфекционное средство, они не несут.
Учитывая, что воспалительный процесс это наиболее распространённая реакция сустава на различные проблемы, уколы гормональными препаратами достаточно распространены. Однако введение таких препаратов нежелательно. Они только временно грубо подавляют воспалительный процесс, при этом блокируют работу иммунной системы, вызывают стресс организма и препятствуют регенерации тканей.
Кроме того, синтетические гормоны подавляют правильную работу собственных гормонов и нарушают гормональный баланс организма. Естественно, что курс лечения, сам препарат и его количество должно строго подбираться врачом.
Можно сказать так: если врач по показаниям видит, что польза от введения гормонального препарата в сустав превысит вред, то его назначают. В противном случае, применение таких препаратов не рекомендуется.
К сожалению, надо констатировать, что врачи не относятся серьёзно к таким препаратам и правилам их введения, что часто приводит к плачевным последствиям. Будьте внимательны, соглашаясь на введение кортикостероидных гормональных препаратов в сустав.
Наиболее правильно, это использовать такие препараты как одно из средств комплексного лечения. Зачатую воспалительный процесс и как следствие боли, отёк и скопление лишней жидкости мешают проведению лечения. Использование гормонального препарата способно быстро снять такие симптомы и приступить к более правильному лечению и процедурам. Такой подход оправдан.
Особенностью гормональных препаратов является хоть и быстрый, но не моментальный эффект. Должно пройти время около 1-2 недель для понимания воздействия и реакции организма на препарат. Если после инъекции не наблюдается нужной реакции, чаще всего дальнейшие инъекции бессмысленны.
Даже при положительном эффекте большое количество инъекций (более 4-5) уже грозит серьёзными побочными эффектами для сустава, его структур и всего организма.
Действие гормонов на организм особенно опасно при имеющихся системных заболеваниях: диабет, нарушения обменных процессов, сердечно-сосудистые заболевания, заболевания желудка и ЖКТ.
Самые распространённые препараты данной группы: преднизолон, кеналог, дипроспан, целестон, гидрокортизон, медрол, флостерон и др.
 Гормональные препараты для инъекций
Гормональные препараты для инъекций
Если брать меня, то такие препараты мне ни разу не назначались. То ли врачи были грамотные и знали, что лучше лишнего не колоть, несмотря на мой случай неприживания импланта связки, то ли в моём случае это не требовалось, то ли ещё что.
Когда я поинтересовался, что может лучше было бы вколоть что-нибудь сильное и не пришлось бы мучиться, то ответ был не однозначный, но подчеркнуто негативное влияние на хрящи таких препаратов. На том и порешили.
Ещё скажу про распространённые случаи, когда одни врачи колют сильные гормональные препараты, эффекта положительного не происходит, вы идёте к другому специалисту, и он высказывается категорически против предыдущего лечения. И это вводит пациента в затяжной ступор. Как же так? Ведь обратился к специалистам, а они сами не знают что и когда колоть. Здесь всё очень неопределённо. Я только обращаю ваше внимание на важность таких действий и обдуманного подхода к лечению.
Гормональные препараты хоть и способны оказать быстрое противовоспалительное и болеутоляющее воздействие, никак не помогут в лечении и восстановлении суставов.
Инъекции нестероидных противовоспалительных средств (НПВС)
Нестероидные противовоспалительные средства или препараты, как видно из названия, не являются аналогами мощных гормональных синтетических стероидных гормонов, менее вредны, но имеют, хоть и менее выраженные, но аналогичные противовоспалительные, жаропонижающие и болеутоляющие свойства.
Такие средства выпускаются на основе ибупрофена, аспирина, диклофенака и других.
Действие таких препаратов основано на подавлении выработки организмом специальных ферментов и агентов, вызывающих воспаление и боли.
Чаще всего такие средства применяются перорально в виде таблеток и капсул, но имеются и жидкие формы для инъекций. Недостаток таких средств в агрессивном воздействии на ЖКТ, что может вызвать его заболевания, эрозии и язву. Их нельзя применять долго (более 10-14 дней). Более современные препараты менее вредны, но и дороги.
В виде инъекций НПВС используются для быстрого устранения тех же симптомов: воспаления и боли. Они не лечат хрящи и положительного влияния на суставы не оказывают. Если сравнивать с гормональными препаратами, то такие средства, конечно же, предпочтительнее, но всё зависит от воспалительного процесса, болей и других показателей, которые учитываются врачом при выборе лекарственного средства.
Вполне возможно, что при лечении различные формы НПВС (инъекции, таблетки, мази) будут комбинироваться врачом для более сильного комплексного воздействия.
Инъекции хондропротекторных препаратов
Теперь об инъекциях хондропротекторных препаратов. Хондропротекторные препараты не снимают воспаления и боли (либо это воздействие незначительно), а уже предназначены для питания и лечения хряща, налаживания обменных процессов в суставе, хряще и субхондральной кости. Естественно, такое воздействие проявляется медленно и требует долгого периода лечения. Основное достоинство таких препаратов в виде инъекций – это непосредственное воздействие на проблемное место и хрящи, в отличие от таблетированных форм.
Инъекционные хондропротекторные препараты применяются курсами, один-два раза в год в качестве лечения и профилактики. Они оказывают положительное воздействие и на сустав, и на весь организм; как правило, не имеют побочных эффектов, кроме индивидуальных аллергических реакций и непереносимостей.
Если гормональные препараты и НПВС предназначены для устранения сильных болезненных состояний и устранения симптомов заболевания, то введение хондропротекторных препаратов является уже частью последующего лечения. Они дополняют друг друга при необходимости, но желательно обойтись без инъекций гормонами и НПВС в сустав.
К минусам можно отнести то, что большое количество инъекций в сустав увеличивает вероятность возникновения и осложнения всех недостатков инъекций, как таковых (смотри пункт выше).
К самым распространённым инъекционным хондропротекторным препаратам относятся: алфлутоп, румалон, артепарон, эльбона, артрадол, структум, мукосат, дона и др.
 Хондропротекторные инъекционные препараты
Хондропротекторные инъекционные препараты
Хондропротекторные препараты могут назначаться врачом внутримышечно, а не только в сустав, как общеукрепляющее средство.
Лучший способ – это совмещение, при необходимости лечения, инъекционных препаратов и таблетированных. Но опять же: в сустав лишний раз лучше не лазить! Это правило надо помнить.
Поэтому для профилактики заболеваний суставов лучше пейте хондропротекторы в других формах.
Инъекции препаратов гиалуроновой кислоты
Гиалуроновая кислота – это естественный компонент жидкостей нашего организма. Значительную часть суставной жидкости занимает именно гиалуроновая кислота, благодаря ей сустав обладает необходимыми амортизационными и другими свойствами. Гиалуроновая кислота захватывает и удерживает молекулы воды и насыщает ею хрящи. Уменьшение гиалуроновой кислоты в суставе неминуемо приводит к изменению свойств жидкости и разрушению хрящей.
Препараты гиалуроновой кислоты производят промышленным способом, но процесс достаточно сложен. Универсальность и полная биодоступность гиалуроновой кислоты организмом делают её многоцелевым средством в медицине, косметологии и других отраслях. Препараты с гиалуроновой кислотой очень дороги по причине сложности их получения и дальнейшей обработки по приданию необходимых в том или ином случае свойств.
Такие препараты имеют другое название – протез синовиальной жидкости. При прогрессировании артрозов такие препараты способны заменить уже неэффективную и не работающую собственную внутрисуставную жидкость, образовать подобие гелиевой подушки, способной помочь работе сустава и отсрочить проведение операции на сустав.
После проведенных операций на коленном или ином суставе гиалуроновая кислота вводится в послеоперационном периоде для быстрого восстановления внутренней среды сустава и свойств внутрисуставной жидкости, помогает клеткам и стимулирует выработку собственной кислоты.
При введении гиалуроновой кислоты сустав должен быть спокоен и не отёчен, не должно быть лишней жидкости. Иначе, благодаря свойствам кислоты притягивать воду, отёк может многократно усилиться. Врач не должен при наличии лишней жидкости в суставе колоть препараты с гиалуроновой кислотой.
Самое лучшее из всего, что можно вколоть в сустав, — это гиалуроновая кислота. Именно поэтому эти уколы рекомендуются даже в профилактических целях при больших нагрузках у спортсменов и уж тем более при начальных признаках заболеваний.
Но и здесь работает тоже самое правило: лучше лишний раз в сустав не лезть и при возможности выбрать другие методы лечения.
Гиалуроновая кислота – это очень интересное естественное, многоцелевое и полезное вещество для нашего организма, вырабатываемое специальными клетками . Я очень советую прочесть статью про это удивительно вещество, там же даны и примеры препаратов, предназначенные для инъекций в суставы и для перорального приёма.
Пункция коленного сустава и её особенности
И последнее о чём стоит сказать – это пункция сустава. Пункция сустава несколько отличается по определению и назначению от инъекции, хотя тоже предполагает введение в сустав полой иглы, но не для введения лекарственного препарата, а с иной целью.
Пункция – это медицинская процедура, состоящая в проколе вены, сосуда, органа, каких-либо новообразований с лечебной или диагностической целью. Чаще предназначена для забора жидких сред для дальнейшего изучения, постановки диагноза и выбора лечения.
Пункция сустава чаще всего заключается в проколе сустава для забора шприцом (отсасывания) лишней накопившейся жидкости.
Излишняя жидкость накапливается в суставе как ответ синовиальной сумки и организма на травму, повреждение, воспаление и боли в полости сустава. Таким образом, организм защищает сустав от дальнейших разрушений и боли.
В случае серьёзных травматических повреждений внутри сустава может скапливаться кровь (гемартроз), а при инфекционных заболеваниях гной. При таких состояниях пункция и дальнейшее лечение обязательны.
Излишняя жидкость в суставе – это естественная реакция на любое нарушение с целью защиты сустава, но это же вызывает ряд проблем. Сустав, наполненный лишней патологической жидкостью (экссудат, кровь, гной) не способен совершать полную амплитуду движений, вводимые или принимаемые лекарственные средства растворяются и теряют эффективность, синовиальная жидкость заменяется патологической, не выполняющей нужных функций.
Синовиальная оболочка не способна по своему назначению быстро вывести воду, а лишний объем жидкости растягивает связочный аппарат и саму суставную сумку, что приводит к нестабильности сустава и болевым ощущениям. В таких случаях лишнюю нездоровую жидкость необходимо удалить из полости сустава для проведения дальнейшего лечения.
В послеоперационный период скопление жидкости является естественным процессом, поэтому при смене повязок и обработки швов проводится и удаление лишней жидкости путём пункции. Здесь тоже есть свои особенности и врач должен иметь опыт.
Сначала необходимо определить и различать скопление лишней жидкости и воспаление, опухание тканей. Как правило, коленная чашечка (надколенник) легко смещается и как бы плавает. Сустав прокалывается один раз в определённых точках, а потом шприцом отсасывается лишняя жидкость. Если жидкости много и объёма шприца не хватает, то шприц отсоединяется от иглы, жидкость сливается и процедура повторяется требуемое количество раз.
После процедуры сразу ощущается облегчение. При необходимости аналогичным образом в конце вводится лекарственный препарат. Только потом извлекается игла. Такие манипуляции требуют осторожности и аккуратности, чтобы не доставлять лишней боли пациенту и сильно не повредить синовиальную оболочку.
Если жидкость продолжает интенсивно накапливаться, то следует уже преступать к лечению и возможности применения лекарственных препаратов, а извлечённую патологическую жидкость желательно исследовать на наличие инфекций с целью установления причин воспаления и интенсивной работы синовиальной оболочки.
Забор жидкости может быть осуществлён около 2-3 раз. Чем больше такой жидкости производит синовиальная оболочка сустава, тем больше она истощается и деградирует, что в дальнейшем скажется на её функциях по выделению и обмену естественной здоровой суставной жидкости.
Заключение
Мы с вами кратко рассмотрели что такое внутрисуставные инъекции, как они проводятся и для чего необходимы. Рассмотрели лекарственные препараты, которые вводятся в сустав с определённой целью при лечении и профилактики заболеваний. Рассмотрели назначение пункции в лечении сустава и для чего это необходимо.
Несмотря на то, что проведение инъекции, как медицинской процедуры, требует обязательного соблюдения правил антисептики, опыта и соответствующей квалификации врача, эти процедуры имеют свои минусы и их надо всегда учитывать, не смотря на то, с какой целью они проводятся и что вводится в сустав.
Я напомню, что для эффективной безотказной работы сложного механизма сустава природа создала особенную закрытую среду со своими правилами и давлением. Естественно, что любое внедрение туда – это нежелательное нарушение, сразу отражающееся на этом сложном механизме.
Это надо помнить! Если есть возможность не лезть в сустав и ничего туда не колоть, то лучше этого не делать.
Заботьтесь о своих суставах, помните о них и о том, что, к сожалению, учитывая наши современные условия существования и образ жизни, заболевание суставов позиционируется медициной как неизбежное. Но даже если это так, то отсрочить максимально этот момент, продлить безотказную работу суставов наша обязанность. Ведь нет ничего важнее полноценной, здоровой и активной долгой жизни на собственных ногах. И если иногда, пока ещё не поздно, думать о суставах, беречь их и знать что вредно и что нельзя делать, от чего может пострадать сустав, то можно считать, что большая часть работы сделана. Поверьте, это намного легче, чем потом страдать и бояться в кабинете врача.
Я вам желаю не испытывать ощущений от инъекций и пункций. Берегите суставы и не болейте!
sportlif.ru
Внутрисуставные инъекции в коленный сустав: препараты
Если здоровому человеку предложить сделать инъекцию в колено, скорее всего, он удивится: обычно препараты вводятся внутримышечно или внутривенно. Если то же самое сказать человеку, страдающему артритом или артрозом, он без колебаний откажется и станет заверять, что сегодня внутрисуставные инъекции лекарств ему не нужны, колено не болит.
Любые уколы сами по себе – процедура малоприятная и часто болезненная. А если речь идет об инъекциях в воспаленный, опухший коленный сустав, который и так очень болит – тем более. Но часто только введенные местно таким способом препараты могут принести пациенту долгожданное облегчение и вернуть подвижность конечности.
Внутрисуставные уколы эффективны при таких заболеваниях:
- Остеоартрит;
- Бурсит;
- Ревматоидный артрит;
- Подагра и пр.
Существуют определенные препараты и техника их введения в коленный или тазобедренный суставы, которые помогают быстро снять боль, отек, скованность движений.
Содержание статьи:
Препараты кортикостероидов
Кортикостероиды обладают сильным противовоспалительным действием. Обычно их принимают перорально, чтобы купировать воспалительный процесс независимо от его локализации.
Преднизолон – наиболее популярное лекарство среди пациентов с ревматоидным артритом. Его можно принимать в форме таблеток. Но если ввести его непосредственно в тазобедренный или другой сустав, он подействует именно в нем, устраняя также боль и восстанавливая подвижность.
 Препараты кортикостероидов для инъекций отличны от аналогов в таблетках. Ведь они должны оказывать максимальное действие именно в больном суставе, а не распространяться на другие органы. Они могут также входить в состав комплексных медикаментов.
Препараты кортикостероидов для инъекций отличны от аналогов в таблетках. Ведь они должны оказывать максимальное действие именно в больном суставе, а не распространяться на другие органы. Они могут также входить в состав комплексных медикаментов.
Какой именно препарат будет избран, зависит от формы болезни, степени ее тяжести, ожидаемого эффекта. Существуют кортикостероиды быстрого и замедленного действия. Иногда врач назначает инъекции препаратами разных типов, чтобы добиться желаемого результата.
Препараты кортикостероиды могут комбинироваться с анестетиками местного действия – например, лидокаином. Если сделать такую инъекцию в тазобедренный сустав, облегчение наступит почти сразу же после введения и сохранится потом надолго.
Побочные явления и возможный риск
Наиболее опасным побочным эффектом кортикостероидных инъекций может быть инфицирование сустава. Но если соблюдается техника введения в стерильных условиях, такое происходит крайне редко.
Самый распространенный побочный эффект, который дают внутрисуставные инъекции кортикостероидов – это отечность лица. Она проходит сама по себе очень скоро после введения лекарства. В отдельных случаях наблюдается аллергия на препараты кортикостероидов.
Очень редко симптомы артрита усиливаются спустя два-три часа после введения кортикостероидов внутрисуставно, такое явление может сохраняться несколько дней.
Справиться с болевым синдромом помогут ледяные компрессы и обезболивающие препараты.
Почему так опасно инфицирование при уколах в сустав? Проблема в том, что первые признаки заражения проявляются только через определенный промежуток времени. Иногда проходит несколько суток, прежде чем будет диагностировано инфицирование после инъекции средства.
В большинстве случаев побочных эффектов можно избежать, если соблюдается техника введения препаратов. А это зависит уже от опыта и квалификации врача.
Важно: при септическом артрите внутрисуставные инъекции кортикостероидов не назначаются. Терапия строится на дренировании сустава и антибактериальных препаратах.
Как используется гиалуроновая кислота
 Это вещество используется для инъекций в тазобедренный или коленный суставы реже, чем кортикостероиды. Нередко его называют «жидкий имплантат» или «восстановитель вязкости». Гиалуронан есть в составе синовиальной жидкости. Он отвечает за ее вязкость, а это в свою очередь обеспечивает поглощение вибраций и ударов при движениях и нагрузках на сустав.
Это вещество используется для инъекций в тазобедренный или коленный суставы реже, чем кортикостероиды. Нередко его называют «жидкий имплантат» или «восстановитель вязкости». Гиалуронан есть в составе синовиальной жидкости. Он отвечает за ее вязкость, а это в свою очередь обеспечивает поглощение вибраций и ударов при движениях и нагрузках на сустав.
У больных остеартрозом отмечается снижение содержания гиалуроновой кислоты в суставной жидкости. Поэтому есть мнение, что после введения этого средства в сустав вязкость будет восстановлена. Благодаря этому движения станут мягче, следовательно, боли – слабее.
Гиалуроновые инъекции назначают при:
- сильном болевом синдроме, когда терапия кортикостероидами результатов не дала;
- невозможности лечения другими препаратами;
- отсрочке хирургической операции по замене сустава по тем или иным причинам.
К наиболее распространенным побочным эффектам, даже если соблюдается техника введения препарата, относятся:
- Усиление болевого синдрома и отека.
- Кровотечения, если пациент одновременно принимает препараты, способствующие разжижению крови.
- Инфицирование сустава.
Если не нарушена техника введения лекарства и пациент не подвергался в ближайшее после инъекции время физическим нагрузкам, риск возникновения неприятных явлений снижается.
Рекомендация: с осторожностью нужно применять гиалуроновую кислоту людям, у которых есть непереносимость птичьих яиц, так как их компоненты входят в состав некоторых видов препарата.
Как делается инъекция
Самый главный момент в данной процедуре – чтобы игла шприца с препаратом попала точно в суставную щель, то есть промежуток между суставными костями. Дальнейший алгоритм действий таков:
- Доктор осмотрит пациента, тщательно прощупает сустав, чтобы максимально точно определить место соединения костей;
- Затем врач проведет дезинфекцию кожи на нужном участке тела;
- Перед уколом вся поверхность сустава будет заморожена с помощью специального спрея-анестетика – благодаря этому введение иглы станет почти неощутимым;
- Далее вводится игла. Все чаще для точного и безболезненного введения используется рентгеноскопия или ультразвуковое исследование;
- Врач может предварительно сделать забор жидкости из суставной полости, чтобы отправить ее для исследований в лабораторию. Таким образом устанавливается наличие и род инфекции, травмы и т.д. Кроме того, отсасывание жидкости способствует улучшению самочувствия пациента. Сустав становится более подвижным, меньше болит. Процедура отсасывания или высушивания суставной полости называется в медицине аспирация. Аспирация предупреждает скопление жидкости под коленной чашечкой, что часто приводит к такому осложнению, как киста Бейкера и шишка на коленном суставе;
- После того, как аспирация завершена, можно вводить лекарственный препарат. Сама по себе инъекция никакой боли не причиняет. Но после нее необходимо повращать сустав, подвигать его в разные стороны, что может причинить достаточный дискомфорт пациенту. Это делается для того, чтобы лекарство равномерно распределилось по всей внутренней поверхности суставной полости.
 После того, как процедура проведена, врач накладывает на пораженный сустав повязку. Пациент может отправляться домой, однако некоторое время он не должен подвергать себя физическим нагрузкам и стрессам. Стоит избегать употребления алкоголя.
После того, как процедура проведена, врач накладывает на пораженный сустав повязку. Пациент может отправляться домой, однако некоторое время он не должен подвергать себя физическим нагрузкам и стрессам. Стоит избегать употребления алкоголя.
Важно помнить, что облегчение наступает только через несколько дней, в первые же сутки наоборот, боли могут становиться интенсивнее. Пока препарат подействует, стоит набраться терпения.
Внутрисуставные инъекции – не безболезненная процедура, несмотря на замораживание и особую технику выполнения. И даже при сильных болях, зная, что их ожидает, многие пациенты до последнего оттягивают неприятный момент. Самый надежный способ избежать зависимости от уколов – не болеть артритом или артрозом.
А это значит: здоровый образ жизни, правильное питание и регулярные проверки у врача-ортопеда, чтобы при первых же подозрениях на болезнь начать соответствующее лечение.
sustav.info


 Причины воспаление лимфоузлов
Причины воспаление лимфоузлов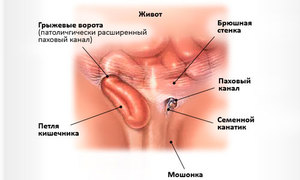 Увеличение грыжи с явно выраженным выпячиванием.
Увеличение грыжи с явно выраженным выпячиванием.
 Беременность и последующие роды. Постоянное давление на стенки брюшного отдела в период развития плода способствуют развитию аномалии. Пупочная грыжа может проявляться выпяченным пупком.
Беременность и последующие роды. Постоянное давление на стенки брюшного отдела в период развития плода способствуют развитию аномалии. Пупочная грыжа может проявляться выпяченным пупком. 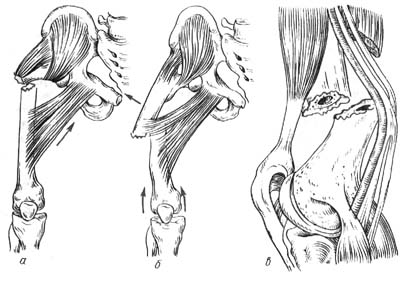
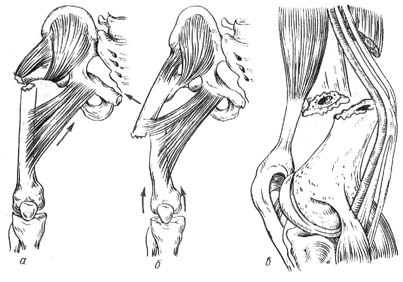
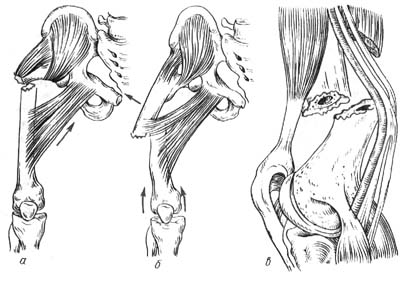
 Наложение жгута при открытом переломе
Наложение жгута при открытом переломе Шина Дитерихса для иммобилизации
Шина Дитерихса для иммобилизации Перелом collum femoris у пожилых
Перелом collum femoris у пожилых Пиелонефрит. Воспалительный процесс в почках проявляется лихорадкой, болями в пояснице, нарушениями в процессе мочеиспускания и изменениями в моче. Если процесс хронический, то повышение температуры может и не быть.
Пиелонефрит. Воспалительный процесс в почках проявляется лихорадкой, болями в пояснице, нарушениями в процессе мочеиспускания и изменениями в моче. Если процесс хронический, то повышение температуры может и не быть.  Лечение патологии почек. Инфекционное воспаление почек необходимо лечить в условиях стационара на любом сроке беременности. Игнорирование или отказ от терапии в данном случае может стать причиной тяжелых осложнений и нести в себе опасность для жизни, как матери, так и будущего ребенка.
Лечение патологии почек. Инфекционное воспаление почек необходимо лечить в условиях стационара на любом сроке беременности. Игнорирование или отказ от терапии в данном случае может стать причиной тяжелых осложнений и нести в себе опасность для жизни, как матери, так и будущего ребенка. Спите положенное время. Если имеется боль в спине, то важно правильно спать: в положении на боку с двумя подушками, одну из которых зажимают между ног, вторую подлаживают под живот. Лежа на спине, следует положить под поясницу плотную подушку, это поможет снять напряжение со спинных мышц. Идеальный вариант – сон на специальной ортопедической подушке для беременных.
Спите положенное время. Если имеется боль в спине, то важно правильно спать: в положении на боку с двумя подушками, одну из которых зажимают между ног, вторую подлаживают под живот. Лежа на спине, следует положить под поясницу плотную подушку, это поможет снять напряжение со спинных мышц. Идеальный вариант – сон на специальной ортопедической подушке для беременных.