Чем мазать ногу при растяжении связок – Мазь от растяжения и разрыва связок и мышц на ноге: голеностоп, стопа. колено
Чем мазать при растяжении связок
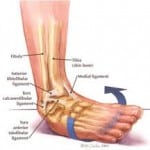
Растяжение мышц и сухожилий является самой распространенной травмой. Чаще всего страдают связки голеностопного, локтевого, коленного и кистевого сустава. При их растяжении происходит разрыв отдельных волокон.
Причины, приводящие к травмам и их степень
Связки представляют собой прочный массив соединительной ткани, укрепляющей сустав. При появлении больших нагрузок, резких рывков или натяжений, при скольжении или падении, превышающих эластичные возможности ткани, происходит ее травмирование, которое называется растяжением мышц.
В момент растяжения наблюдается частичный или полный разрыв мышц и сухожилий. Значительное количество этих травм приходится на голеностопную область. Это объясняется тем, что именно голеностоп несет самую большую нагрузку.
Подобные проявления не редкость для спортсменов. Кроме того, получить такую травму можно при ношении обуви на высоких каблуках или хождении по неровной поверхности.
Обратите внимание! Нередко растяжения связок сопутствуют вывихом в ноге или руке. Если человек ведет малоподвижный образ жизни, связки теряют свою эластичность и, при наличии значительных нагрузок, рвутся.
Растяжение связок и мышц суставов может иметь разную степень сложности. В зависимости от тяжести травмы можно наблюдать и разные ее проявления. Здесь будет рассмотрено три степени растяжения.
При легкой степени в поврежденной области пациент ощущает дискомфорт, болевые же ощущения появляются только при двигательной активности. Внешние симптомы или отсутствуют вовсе, или наблюдается слабый отек. Повреждения средней тяжести заключаются в частичном разрыве сухожилий и мышц суставов. Появляются болевые ощущения постоянного характера, в месте надрыва заметен отек. Значительно реже в травмированной области повышается температура кожных покровов и наблюдается гематома. Для тяжелой степени растяжения характерны те же признаки, что и для средней, только в этом случае они являются более выраженными. Даже малейшее движение в поврежденном суставе вызывает острую боль, а отек заметен очень сильно. Подобное растяжение чаще всего сопровождается вывихом и вынуждает пациента немедленно обращаться к ортопеду.
Первая помощь при растяжении
Чтобы максимально облегчить состояние травмированного человека и предупредить развитие осложнений, немедленно после получения растяжения пациенту следует оказать первую медицинскую помощь.
Если пострадал голеностопный сустав, требуется снять с больного обувь и открыть доступ к поврежденному месту. Если этого не сделать сразу, сильный отек может затруднить это в дальнейшем. Сустав нужно зафиксировать в согнутом положении. К месту травмы приложить что-либо холодное, это обеспечит уменьшение притока крови в больную конечность и снизит болевой синдром. При жалобах на острую боль и побледнении кожных покровов, пострадавшего требуется срочно доставить в больницу.
Чтобы дальнейшее лечение было эффективным необходимо придерживаться основных рекомендаций.
Важно! Прежде всего, больному суставу следует максимально облегчить нагрузку. Поврежденную конечность рекомендуется иммобилизовать.
Непосредственно после полученной травмы нельзя принимать горячую ванну, эта мера предосторожности предупредит перегревание.
Делать растирания и массажи запрещено – это может спровоцировать сильный отек. После проведения первичного осмотра и изучения рентгеновских снимков врач может принять
lechim-nogi.ru
Мазь от растяжения связок, мышц и сухожилий: чем мазать
Растяжение мышц и сухожилий является самой распространенной травмой. Чаще всего страдают связки голеностопного, локтевого, коленного и кистевого сустава. При их растяжении происходит разрыв отдельных волокон.
Содержание статьи:
Причины, приводящие к травмам и их степень
Связки представляют собой прочный массив соединительной ткани, укрепляющей сустав. При появлении больших нагрузок, резких рывков или натяжений, при скольжении или падении, превышающих эластичные возможности ткани, происходит ее травмирование, которое называется растяжением мышц.
В момент растяжения наблюдается частичный или полный разрыв мышц и сухожилий. Значительное количество этих травм приходится на голеностопную область. Это объясняется тем, что именно голеностоп несет самую большую нагрузку.
 Подобные проявления не редкость для спортсменов. Кроме того, получить такую травму можно при ношении обуви на высоких каблуках или хождении по неровной поверхности.
Подобные проявления не редкость для спортсменов. Кроме того, получить такую травму можно при ношении обуви на высоких каблуках или хождении по неровной поверхности.
Обратите внимание! Нередко растяжения связок сопутствуют вывихом в ноге или руке. Если человек ведет малоподвижный образ жизни, связки теряют свою эластичность и, при наличии значительных нагрузок, рвутся.
Растяжение связок и мышц суставов может иметь разную степень сложности. В зависимости от тяжести травмы можно наблюдать и разные ее проявления. Здесь будет рассмотрено три степени растяжения.
- При легкой степени в поврежденной области пациент ощущает дискомфорт, болевые же ощущения появляются только при двигательной активности. Внешние симптомы или отсутствуют вовсе, или наблюдается слабый отек.
- Повреждения средней тяжести заключаются в частичном разрыве сухожилий и мышц суставов. Появляются болевые ощущения постоянного характера, в месте надрыва заметен отек. Значительно реже в травмированной области повышается температура кожных покровов и наблюдается гематома.
- Для тяжелой степени растяжения характерны те же признаки, что и для средней, только в этом случае они являются более выраженными. Даже малейшее движение в поврежденном суставе вызывает острую боль, а отек заметен очень сильно. Подобное растяжение чаще всего сопровождается вывихом и вынуждает пациента немедленно обращаться к ортопеду.
Первая помощь при растяжении
Чтобы максимально облегчить состояние травмированного человека и предупредить развитие осложнений, немедленно после получения растяжения пациенту следует оказать первую медицинскую помощь.
- Если пострадал голеностопный сустав, требуется снять с больного обувь и открыть доступ к поврежденному месту. Если этого не сделать сразу, сильный отек может затруднить это в дальнейшем.
- Сустав нужно зафиксировать в согнутом положении.
- К месту травмы приложить что-либо холодное, это обеспечит уменьшение притока крови в больную конечность и снизит болевой синдром.
- При жалобах на острую боль и побледнении кожных покровов, пострадавшего требуется срочно доставить в больницу.
Чтобы дальнейшее лечение было эффективным необходимо придерживаться основных рекомендаций.
Важно! Прежде всего, больному суставу следует максимально облегчить нагрузку. Поврежденную конечность рекомендуется иммобилизовать.
 Непосредственно после полученной травмы нельзя принимать горячую ванну, эта мера предосторожности предупредит перегревание.
Непосредственно после полученной травмы нельзя принимать горячую ванну, эта мера предосторожности предупредит перегревание.
Делать растирания и массажи запрещено – это может спровоцировать сильный отек. После проведения первичного осмотра и изучения рентгеновских снимков врач может принять решение о методах лечения.
Если имеет место значительный разрыв мышц или связок суставов, может быть назначена операция. В остальных ситуациях способы лечения могут быть следующими:
- Гель, крем и мазь при растяжении связок, в состав которых входит димексид. Эти препараты содержат и противовоспалительные компоненты.
- Таблетки димексид для лечения воспалительного процесса при растяжении.
- Физиотерапевтические процедуры.
- При завершении лечения больному может потребоваться комплекс процедур для восстановления двигательной функции мышц и связок суставов.
Какими бывают мази при растяжении (димексид, лидокаин и другие)
К мазям, назначаемым для лечения растяжения суставов и для последующего их восстановления, относятся линименты обезболивающие (димексид), согревающие (фастум-гель), охлаждающие.
Обезболивающие средства предназначены для устранения болевых ощущений в период лечения растяжения связок и мышц. Самые популярные в этом плане мази и гели:
- Апизатрон – препарат изготовлен на основе пчелиного яда.
- Димексид – прозрачный гель с обезболивающим эффектом.
- Лидокаин – крем обезболивающий.
- Траумель – линимент, широко применяющийся при лечении ушибов, синяков и растяжений.
- Живокоста – крем, основанный на травяных компонентах, имеющий отличные регенеративные свойства, оказывающий незначительное обезболивающее действие.
- Диклофенак – гель для обезболивания.
- Фастум-гель – обезболивающий, разогревающий препарат.
Какая из мазей эффективнее в конкретном случае – решает врач.
Согревающий эффект мази обеспечивается добавлением в ее состав экстракта змеиного или пчелиного яда. Эти вещества имеют свойство улучшать проницаемость сосудов, благодаря чему важные лекарственные вещества быстрее всасываются в кровь и поступают к органам и системам.
 Крем от растяжения на основе горчицы и перца обладает весьма сильным согревающим действием, которое проявляется в виде жжения. Самым слабым компонентом согревающего действия является метилсалицитат.
Крем от растяжения на основе горчицы и перца обладает весьма сильным согревающим действием, которое проявляется в виде жжения. Самым слабым компонентом согревающего действия является метилсалицитат.
Все эти мази используются для лечения растяжений, но применять их можно только по истечении некоторого времени после травмы. Кроме того, эти линименты используются в профилактических целях. Ими спортсмены разогревают связки перед тренировками или спортивными соревнованиями.
Препараты охлаждающие, в том числе и димексид, содержат в своем составе компоненты, создающие соответствующий эффект. Такие мази при растяжении несут болеутоляющее и успокаивающее действие. Особенно они актуальны при локальном повышении температуры.
Димексид-гель содержит в себе и обезболивающие и охлаждающие компоненты. Препарат хорошо впитывается и быстро оказывает воздействие. Кроме того, димексид обладает мощным антисептическим эффектом и может рассматриваться, как первая помощь при растяжении связок.
Иногда рационально не втирать линимент, а оставлять его на коже тонким слоем для самостоятельного всасывания. Фиксирующий бандаж поможет закрепить поврежденный сустав, тем самым защитив его от повторного вывиха.
Народные методы
Если применение тех или иных лекарственных препаратов больному не подходит, существует огромное количество народных способов лечения растяжений. Но следует всегда соблюдать одно правило – любое лечение должно быть одобрено лечащим врачом!
- Популярное средство при растяжении связок – сырой картофель. Сырой очищенный продукт нужно потереть на терке и прикладывать полученную кашицу на всю ночь к больному участку. Эта процедура ускорит процесс восстановления тканей, обеспечит быстрое рассасывание отеков и гематом.
- Обычный репчатый лук измельчить блендером или мясорубкой, добавить сюда же столовую ложку соли. Лук обладает противовоспалительным действием, а пищевая соль забирает из отека воду. Но данную смесь нельзя прикладывать на открытую кожу, иначе можно получить ожег. Между кожей и кашицей нужно положить марлевую ткань.
- Отличным регенеративным воздействием обладает сок листьев алоэ. Для этого листья растения перемалывают и делают из них компресс. По мере того, как средство будет нагреваться, его необходимо менять.
- Еще один хороший способ лечить растяжение – бодяга. Это растение свободно продается в аптеке. Бодягу нужно размочить в воде, развести до консистенции кашицы и легонько втирать в поврежденное место. Данный метод отлично рассасывает отеки в районе растяжения и стимулирует быстрое заживление травмы.
sustav.info
30 мазей при растяжении связок: обезболивающие, согревающие препараты для коленного сустава, голеностопа и стопы, лучшие гели
Наружные средства нанесения на кожу – это быстрый и легкий способ избавиться от появившейся боли, отеков и подкожных кровоизлияний. Не используя мазь, крем или гель в первые сутки после растяжения связок, возрастает риск появления остаточных явлений (боль, отек) и вероятность последствий: нестабильность сустава, хронический болевой синдром, повторные растяжения связок и их разрыв.
Использовав мази при растяжении связок в первый день после травмы, пострадавший избавляет себя от дальнейших симптомов и хронизации клинической картины, ведь основная задача наружных средств – это снятие болей и набухания сустава.
Что лучше – мазь, крем или гель
Мазь – средство вязкой консистенции, в основе которого содержатся жиры. Лекарственная форма медленнее проникает через кожный барьер, однако она имеет пролонгированный эффект: средство дольше действует. Недостаток мазей – это их жировая консистенция, которая оставляет след на одежде, поэтому средство рекомендуется наносить на открытый участок кожи на ночь. Мазь считается более агрессивной формой наружного применения, и её не рекомендуется наносить на тонкую кожу или раны.
Крем – лекарственное вещество, состоящее из масел, эмульгаторов и воды. Преимущество крема – быстрота впитывания в кожу и отсутствие следов на вещах или бинте. После его использования можно надевать любую одежду и не переживать о пятнах или следах. Недостаток – непродолжительный эффект. Крем можно наносить на любой участок тела, включая нежную кожу.
Гель представляет собой сочетание воды и добавок: полимерные порошки и нейтрализующие агенты для мягкого действия на кожу. Чаще всего гель имеет вязкую консистенцию. Эта лекарственная форма наиболее перспективная, в отличие от крема и мази: гель имеет химическую структуру близкую к таковой у кожи (показатели pH геля достигают показателей pH кожи).
При растяжении связок «правильного» комплексного препарата не существует. Все препараты имеют определенные свойства, которые устраняют признаки травмы. Определить признаки растяжения связок вам поможет эта статья.
Препараты при растяжении связок ноги – стопы, голеностопа и коленного сустава
При лечении растяжения связок можно применять обезболивающие, раздражающие мази, а также рассасывающие, средства для укрепления сосудистой стенки, противовоспалительные, гомеопатические и комбинированные препараты. Подробнее о комплексном лечении растяжения связок не только мазями, но и средствами народной медицины, читайте в этой статье.
Обезболивающие
Существуют такие группы обезболивающих:
- производные фенилуксусной кислоты;
- производные индолуксусной кислоты;
- пиразолидины;
- оксикамы;
- производные пропионовой кислоты;
- производные сульфонамида.
Производные фенилуксусной кислоты
Наибольшим обезболивающим действием обладает Кеторол гель. Основная задача препарата – купирование болевого синдрома после растяжения связок. Также Кеторол помогает при болях в мышцах и ревматических заболеваниях. Этот препарат применяют при оказании первой помощи при растяжении связок. Подробнее о действиях, которые необходимо оказать пострадавшему в первую очередь, читайте здесь.
Как применять Кеторол: перед нанесением геля кожу нужно вымыть и высушить. Затем выдавить гель и равномерно нанести полосу (длиной 2 см) на область растяжения связок. Не следует применять больше 4 раз в сутки.
Второй по анальгезирующему эффекту препарат – Диклофенак гель. Диклофенак применяется при суставных болях (отличная мазь при травмах суставов), при растяжения связок. Средство обезболивает, снимает воспаление, отек тканей. После нанесения на кожу Диклофенак действует в течение 1 часа. Полностью болевой синдром уходит через 4 дня использования. Как применять: детям от 14 лет и взрослым гель следует наносить 3–4 раза в сутки, слегка втирая в кожу. Количество наносимого слоя зависит от области поражения. В среднем – до 4 г. После нанесения следует обязательно вымыть руки.
Аэртал. Гель применяется только на кожу, можно наносить под тугие повязки или одежду. Как применять: массирующими движениями втирать 2 г крема (6 см полоски). Детям противопоказан. Подробнее о том, опасно ли растяжение связок у ребёнка и чем лечить этот недуг, читайте в этой статье.
Производные индолуксусной кислоты
Индометацин мазь (10%). Имеет обезболивающий эффект выше среднего. Средство обладает противоотечным и противовоспалительным действием. Мазь также уменьшает утреннюю скованность после растяжения связок. Как применять: детям после 12 лет и взрослым наносить тонким слоем, длиной до 3 см одноразово. Применять 2–3 раза в сутки.
Индовазин. Средство содержит снимающее воспаление действующее вещество индометацин и троксерутин, защищающий сосуды. Индовазин гель тормозит процессы воспаления, снимает боли и стабилизирует тонус вен. Как применять: 5 см геля нанести на кожу и растереть. Повторять процедуру до 4 раз в день. Продолжительность лечения составляет 7 дней.
Пиразолидины
Бутадион с действующим веществом фенилбутазон. Имеет слабый анальгезирующий эффект, но сильный противовоспалительный и жаропонижающий. Как применять: детям от 14 лет и взрослым мазь наносится тонким слоем и втирается. Количество применений – до 3 раз в день.
Оксикамы
Амелотекс гель (действующее вещество – мелоксикам). Обладает обезболивающим эффектом ниже среднего. Гель долго всасывается в эпидермис, но и долго действует. Амелотекс устраняет отек, снимает боль и уменьшает утренний дискомфорт. Как применять: выдавить тонкую полоску длиной 4 см и нанести на растяжение связок. Растирать место следует 2–3 минуты. Использовать до 2 раз в день. Длительность применения обсуждается только с врачом.
Особые указания: не применять пожилым людям, больным с болезнями желудочно‐кишечного тракта, с почечной и печеночной недостаточностью.
Пироксикам гель. Проявляет обезболивающий эффект ниже среднего, но сильный противовоспалительный. Устраняет болевой синдром, ускоряет восстановление суставов, снимает отек и увеличивает объем активных движений. Как применять: нанести полоску длиной 3 см и растереть по месту растяжения связок. Не использовать больше 4 раз в сутки.
Производные пропионовой кислоты
Ибупрофен. Крем для внешнего использования, имеет слабый обезболивающий и слабый противовоспалительный эффект. Максимальная концентрация в крови достигается через 2 часа после нанесения на растяжение связок. Как применять: наносить по 2–3 г вещества до 4 раз в день тонким равномерным шаром. Для улучшения эффекта можно наносить перед бинтованием или под теплую одежду.
Кетопрофен. Гель имеет сильное обезболивающее действие и среднее противовоспалительное. Взрослым и детям после 14 лет 2 раза в день вещество наносится по 3–4 см. Максимальная суточная длина полоски – 28–30 см.
Долгит (5%). Гель снимает воспаление, боль и рассасывает воспалительную жидкость. Как применять: нанести на зону растяжения связок, после чего массажными движениями втереть в кожу. Повторить 3–4 раза в день. Не использовать дольше 10 дней.
Нурофен. Гель предназначен для детей от 14 лет и взрослым. Из тубы выдавить полоску в 10 см и растереть по зоне повреждения. Повторять можно каждые 4 часа, но не более 4 раз в сутки. Использовать не дольше 10 дней.
Производные сульфонамида
Денебол (действующее вещество – целекоксиб). Обладает противовоспалительным и обезболивающим эффектом средней силы. Гель наносится только на целую кожу. Использовать можно только взрослым. Как применять: 3–4 раза в сутки гель наносится и слегка втирается. Доза зависит от масштаба поражения.
Нимесулид гель. Как применять: 3 см геля нанести на очаг растяжения связки и растереть по коже. Повторять до 4 раз в день. После втирания не рекомендуется надевать одежду или использовать давящие повязки. Детям средство не назначается.
В каких случаях препараты использовать запрещено:
- аутоиммунные заболевания;
- бронхиальная астма;
- почечная недостаточность;
- аллергический ринит.
Вышеперечисленные препараты нельзя применять детям до 6 лет. Максимальная длительность курса – 7–10 дней.
Согревающие
Эти лекарственные средства предназначены для раздражения нервных окончаний и слизистой оболочки, что приводит к расширению сосудов и большему притоку крови, а значит, и к ускорению заживления растяжения связок. Следует помнить, что местнораздражающие препараты нельзя применять в первый день после травмы, так как усилится боль и отек. Однако окончательно на вопрос, можно ли при растяжении связок мазать согревающей мазью, может ответить только лечащий врач.
Хорошие препараты на основе камфоры
Капсикам. Мазь, кроме камфоры рацемической, содержит диметилсульфоксид. Капсикам при растяжении связок оказывает сосудорасширяющее и раздражительное действие на кожу, что приводит к утолению болей и ускорению заживления травмы. Через 5–10 минут после нанесения мазь раздражает кожу, вызывая терпимое жжение и ощущения теплоты. Препарат уменьшает мышечное напряжение. Через 30–40 минут происходит устранение боли. Продолжительность действия – до 6 часов. Как применять: 2 г мази 2–3 раза в сутки наносить с помощью аппликатора. Для улучшения эффекта сустав нужно обворачивать теплой одеждой. После каждой процедуры необходимо мыть руки с мылом.
Камфорная мазь. Средство обладает противовоспалительным, раздражающим и антисептическим свойством. Как применять: нанести тонкий слой на область растяжения связок, массажными движениями слегка втирать в кожу в течение 3‐х минут. Повторять процедуру 2 раза в день. Курс лечения камфорной мазью – до 12 дней.
Муравьиного спирта
Гель‐бальзам «Муравьиная кислота с окопником». Применяется в качестве вспомогательной терапии. Гель оказывает анальгезирующее, согревающее и противовоспалительное действие. Также средство снимает отек и расслабляет мышцы. Как применять: втереть гель в чистую кожу круговыми движениями. Повторять 2–3 раза в день.
Терпентинного очищенного масла
Скипидарная мазь. Средство снимает воспаление, раздражает кожу, убивает бактерии, обезболивает сустав и оказывает отвлекающее действие. Как применять скипидар: мазь растирать 2–3 раза в день. Внимательно следите за тем, чтобы средство не попало в глаза, в противном случае следует немедленно их промыть.
Баинвель. Препарат имеет слабое противовоспалительное действие, сильный отвлекающий, средний раздражительный и антисептический эффекты. После втирания пациент ощущает прилив тепла и незначительное жжение. Как применять: выдавить полоску длиной 1 см и растереть по месту повреждения. Повторять 2–3 раза в сутки. Детям до 2‐х лет препарат противопоказан.
Ментола
Бен‐Гей. Препарат содержит ментол, оказывающий местное раздражающее действие и метилсалицилат, снимающий болевой синдром. Крем расслабляет мышцы, увеличивая объем активных движений в суставе. Как применять: 3–4 раза в сутки наносить крем на поврежденную область, втирать массажными движениями. Следите, чтобы препарат не попал в глаза и на слизистые оболочки.
Эфкамон. Мазь содержит цветок гвоздики, горчичное масло, камфору, ментол и стручковый перец. Это средство оказывает несколько эффектов: раздражающий, противовоспалительный, анальгезирующий. После втирания в месте растяжения связок повышается температура, расширяются сосуды и краснеет кожа. Как применять: до 3‐х раз в день втирать по 2 г мази. Для улучшения эффекта место нанесения Эфкамона можно обворачивать тканью для утепления.
Пчелиного яда
Апизартрон. Мазь содержит пчелиный яд и метилсалицилат. Оказывает болеутоляющий, противовоспалительный и раздражающий эффекты. При нанесении в области травмы ощущается поступление тепла, визуально краснеет кожа. Нельзя использовать детям до 6 лет, нельзя наносить на раны и ожоги. После нанесения вымыть руки с мылом. Как применять: выдавить полоску длиной 4 см (зависит от площади поражения) и распределить по коже тонким слоем, слегка втирая. Через 2 минуты появляется эффект.
Унгапивен. Средство для наружного нанесения. Препарат раздражает нервы, частично подавляет воспаление и повышает температуру кожи. Применять только взрослым и детям после 12 лет. Как использовать: полоску в 3–4 см выдавить и равномерно растереть по зоне растяжения связки. Применять до 3 раз в сутки в течение 10 дней.
Венотоники и ангиопротекторы – какую мазь применять
Венотоники – это группа лекарственных препаратов, функция которых заключается в стабилизации тонуса вен.
Троксевазин (троксерутин). Препарат оказывает тонизирующее и защищающее действие на вены, имеет незначительный противовоспалительный, противоотечный и антикоагуляционный эффект. Стабилизирует тонус вен, защищает сосуды, снимает отек и частично воспаление. Уменьшает проницаемость стенок сосудов и увеличивает их прочность. Как применять Троксевазин при растяжении связок: наносить гель следует утром и вечером, слегка втирая в область растяжения связок. Средство можно наносить под эластичные бинты и одежду.
Ангиопротекторы – средства, тормозящие медиаторы воспаления, расслабляющие стенки сосудов и расширяющие их стенки, улучшающие местную циркуляцию крови и нормализующие свойства крови.
К ним относится:
- Лиотон 1000. Гель для наружного применения. Рассасывает сгустки крови и воспалительную жидкость, приостанавливает процессы воспаления. Лиотон 1000 улучшает циркуляцию крови в области растяжения связок, ускоряет регенерацию тканей и снимает отек. Режим дозирования определяет врач.
- Мазь Гепариновая. Антикоагулянт прямого действия – препятствует свертыванию крови. Гепариновая мазь при растяжении связок способствует скорейшему рассасыванию кровоподтеков в месте повреждения. Кроме того, мазь на основе гепарина обладает слабым противовоспалительным действием и местным анестезирующим эффектом. Как применять: наносится мазь тонким слоем на место растяжения или разрыва (примерно 1 г на 4 см диаметра кожи) и слегка втирается в кожу. Процедуру повторять 2–3 раза в день. Курс лечения – до 7 дней.
Недорогие противовоспалительные с антисептическим действием
Антисептические препараты местного действия применяются в том случае, если на месте растяжения в момент травмы образовалась рана. Антисептики убивают бактерии и останавливают их деление.
Представители:
- Борная мазь (5%). Кроме антисептического свойства, борная мазь обладает небольшим противогрибковым эффектом. Дозировка и курс лечения определяется врачом.
- Линимент бальзамический по Вишневскому. Мазь Вишневского при растяжении связок убивает микробы и частично раздражает кожу. Как применять: наносится тонкий слой, который растирается по коже. Для улучшения эффекта поверх кожи накладывается тугая повязка или марля.
Лучшие комбинированные средства
Комбинированные лекарства – это препараты, содержащие в себе два и больше действующих веществ, одновременно оказывая несколько эффектов.
Представители:
- Долобене;
- Финалгон;
- Дип Рилиф;
- Суприма плюс.
Долобене
Содержит декспантенол, гепарин натрия и диметилсульфоксид. Гель имеет следующие свойства:
- противовоспалительное;
- противоотечное;
- обезболивающее;
- регенеративное;
Как применять: нанести слой геля Долобене на область растяжения связок и растереть по коже. Режим: 3 раза в сутки. На поверхность можно наложить тугую повязку, одежду или марлю.
Финалгон
Содержит нонивамид (вещество, что оказывает противовоспалительное и обезболивающее действие), никобоксил (расширяет сосуды, увеличивает приток крови и ускоряет восстановление тканей). Мазь начинает действовать через 20–30 минут. Доза подбирается под индивидуальную чувствительность кожи. Терапия начинается с малых доз. После первого нанесения наблюдается реакция кожных покровов. Если дискомфорта нет – в следующий раз наносится большее количество мази.
Как применять: выдавить полоску длиной 1–2 см и растереть по коже. Область можно обернуть марлей или эластичным бинтом. Курс – не дольше 10 дней.
Дип Рилиф
Гель состоит из обезболивающего и местнораздражающего компонентов. Средство также снимает воспаление, утреннюю скованность и увеличивает объем активных движений. Противопоказан детям до 14 лет.
Как применять: выдавить гель (4 см) и равномерно растереть по зоне растяжения связок. В день можно повторять 4 раза. После использования следует вымыть руки с мылом. Длительность терапии – 10 дней максимум.
Суприма плюс
Мазь состоит из камфоры, ментола, эвкалипта, тимола и терпентинного масла. Суприма плюс обладает местнораздражающим свойством, обезболивает, подавляет воспаление. Как применять: 2–3 раза в день мазь наносится на место повреждения и прикрывается утепляющей тканью. Нельзя наносить на раны и ожоги.
Лечение гомеопатией
Гомеопатия – альтернативный способ лечения сильно разведенными веществами.
Представители:
- Ледум‐ГФ. Мазь снимает воспаление, обезболивает, убивает бактерии и ускоряет заживление тканей. Как применять: нанести мазь на растяжение связок и равномерно распределить по области, затем втереть в кожу. Можно применять 4 раза в день.
- Цель‐Т. Мазь при растяжении связок снимает боль и тормозит воспаление, также средство имеет хондропротекторный эффект – ускоряет синтез коллагеновых волокон. Показан взрослым и детям после 12 лет. Как применять: выдавить полоску в 5 см на кожу и втереть. Повторять 2–3 раза в день. Курс лечения – до 4 недель.
- Арника. Средство снимает отек и ускоряет рассасывание сгустков крови. Как применять: нанести тонкий слой, распределить по коже и втереть в сустав. Повторять 2 раза в сутки. Использовать до 10 дней.
- Календула. При растяжении связок мазь снимает воспаление и ускоряет заживление поврежденных тканей. Как применять: дважды в день наносить на кожу и круговыми движениями растирать. Курс – до 10 дней.
Какие БАДы помогают
БАДы – это сочетание биологически активных веществ. БАДы предназначены для употребления с пищей. Они не являются основной линией терапии. Биодобавки выступают в качестве дополнительных источников полезных веществ для организма.
БАДы для растяжения связок подразделяются на три группы:
- высокоэффективные;
- среднеэффективные;
- низкоэффективные.
Высокоэффективные:
- Глюкозамина сульфат и хондроитин сульфат – предназначены для укрепления соединительной ткани;
- Коллаген – укрепляет и восстанавливает коллагеновые волокна;
- Омега‐3 – жиры, которые блокируют медиаторы воспаления и предотвращают разрушение связок. Увеличивают подвижность и снимают дискомфорт при утренней скованности;
- Витамин Д – недостаток вещества приводит к снижению прочности связок.
Среднеэффективные:
- Бромелаин. Снимает боль и устраняет воспаление при свежей травме (1–3 дня). После этого срока теряет эффективность.
- Витамин С. Синтезирует коллаген и выстраивает коллагеновые волокна. Также частично снимает боль и воспаление.
- Витамины группы В. Они ликвидируют воспаление, заживляют раны и стимулируют выработку коллагена.
- Витамин Е. Уменьшает боли. В исследованиях доказано, что после тренировки эти витамины снижают активность воспалительных процессов.
- Гиалуроновая кислота. Восстанавливает нервные волокна, синтезирует коллаген и эпителий.
Низкоэффективные:
- Куркумин. Имеет противовоспалительный эффект.
Чем мазать при разрыве
Многие мази, которые помогают при растяжении связок, оказываются бессильными при разрыве волокон. Разрыв сопровождается более выраженным болевым эффектом. Поэтому рекомендуется использовать следующие мази, которые обладают комбинированным действием:
- Диклофенак гель;
- Индометацин мазь;
- Капсикам;
- Эфкамон;
- Долобене;
- Суприма плюс;
- Финалгон.
Сравнительная характеристика лекарств при надрыве и ушибе
Препарат | Противоотечное | Обезболивающее | Противовоспалительное | Раздражающее |
Кеторолак | – | сильное | слабое | – |
Диклофенак | + | сильное | слабое | – |
Индометацин | – | среднее | среднее | – |
Бутадион | – | слабое | сильный | – |
| Амелотекс | + | среднее | среднее | – |
| Пироксикам | + | среднее | сильное | – |
| Ибупрофен | – | слабое | слабое | – |
Денебол | – | среднее | среднее | – |
| Капсикам | – | среднее | – | + |
Камфорная мазь | – | – | среднее | + |
Что делать спортсменам
Наиболее подходящие мази для спортсменов:
- Диклофенак. Одновременно снимает отек, боль и воспаление.
- Бен‐Гей. Подавляет боль не только в суставе, но и в мышцах. Снимает скованность после тренировки.
- Дип Рилиф. Подходит для любой спортивной травмы: снимает боль и воспаление.
- Долгит. Снимает скованность и утренний дискомфорт после тренировки.
- Индовазин. Оказывает сильное противовоспалительное действие, улучшает микроциркуляцию в суставе, ускоряет восстановление связок.
- Троксевазин. После тренировки улучшает кровоток в области сустава и оказывает незначительное противовоспалительное действие.
- Финалгон и Эфкамон. Мази применяются при всех видах спортивных травм. Согревают кожу, снимают боль и воспаление, улучшают кровоток, ускоряют заживление пораженной ткани.
Эффективные таблетки, которые можно использовать в комплексе
В комплексе с мазями можно применять такие таблетки: Кетанов, Ибупрофен, Диклофенак. Эти НПВС быстро устранят болевой синдром и не дадут развиться воспалению. Таблетки противопоказаны людям с язвенной болезнью желудка и двенадцатиперстной кишки, людям с бронхиальной астмой и другими аллергическими заболеваниями.
Заключение
- При растяжении связок следует сразу нанести мази (исключение – разогревающие и раздражающие). При их использовании пострадавший избавиться от болевого синдрома в первый день.
- В современной медицине гель при растяжении связок имеет наибольшую перспективу в качестве лекарственной формы, однако мази и крема также обладают высокой эффективностью.
- Для улучшения эффекта от мазей можно принимать таблетки НПВС, но не людям, страдающим гастритом, язвой и аллергическими заболеваниями.
sustav.med-ru.net
Мазь при растяжении связок и мышц на ноге
Содержание статьи:
Методы лечения
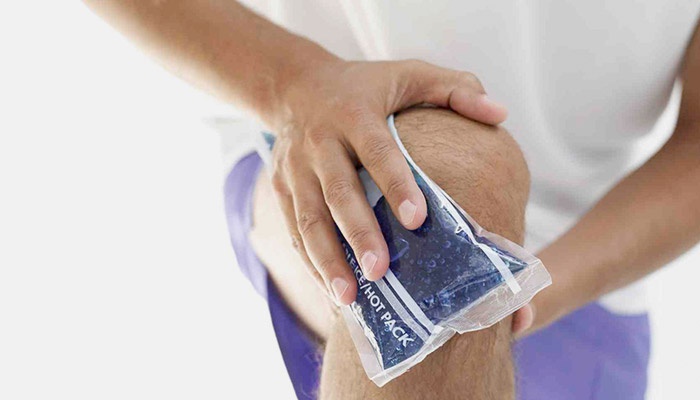
Лечением растяжения связок коленного сустава начинают заниматься после осмотра и заключения врача. Первые два дня прикладывают холод. Назначают нестероидные противовоспалительные препараты. В случае незначительных повреждений накладывают тугую повязку или специальный бандаж. Далее следует:
- физиолечение с использованием прогревания;
- мази дня наружного применения;
- лечение народными средствами;
- соблюдение правил питания;
- лечебная физкультура.
В более сложных случаях, когда порваны боковая и внутренняя связки, оказание помощи включает оперативное вмешательство. Если колено сильно опухло, значит, в суставе находится жидкость или кровь. Делают пункцию, чтобы их откачать. При сильной боли в пораженное место вводят новокаин. Чтобы обездвижить сустав после операции, накладывают гипс. После окончания срока лечения назначают восстановительную гимнастику.
Медикаментозное
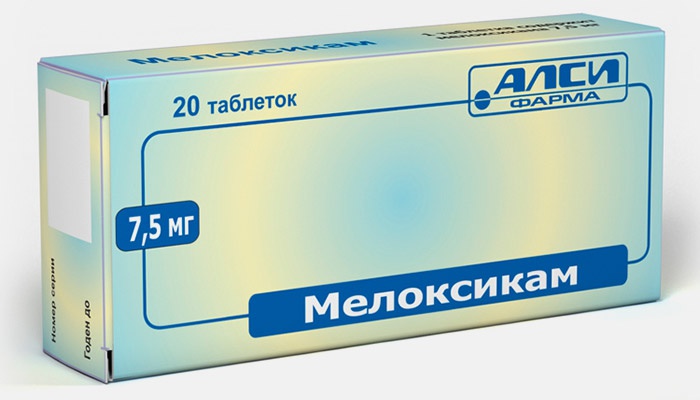
Лекарственными препаратами начинают лечить сразу после того, как произошла травма – пострадавшему дают обезболивающие таблетки. Для уменьшения воспаления, снятия отеков назначают нестероидные противовоспалительные препараты, например, «Мелоксикам», «Ибупрофен». Они не позволяют распространяться болезненным симптомам. Для наружного применения назначают мази, гели, крема. Ими необходимо регулярно мазать больной сустав.
Мазь при растяжении связок способствует ускорению заживления, кроме того, производит различное лечебное действие:
- Гормональная – «Гидрокортизон». Назначается при сильном воспалении.
- Согревающая – «Никотиновая кислота». Усиливается кровообращение.
- Охлаждающая – «Ментоловая». Уменьшается местная температура при растяжении связок.
- Защищающая сосуды – «Троксевазин».
- Уменьшающая синяки, отеки – «Гепарин».
- Мази комбинированного действия – «Меновазин», «Долобене-гель».
Физиотерапевтическое
Физиолечение направлено на то, чтобы снять воспаление, начать восстановление после травмы. Эффективные методы физиотерапии:
- Электростимуляция. Улучшает кровообращение, уменьшает воспалительные процессы.
- Ультразвук осуществляет микромассаж тканей. Воздействует теплом, рассасывает отечность, уменьшает воспаление.
- Магнитотерапия. Обезболивает, способствует общему укреплению сустава.
Также среди популярных методов лечения растяжения:
- УВЧ-терапия. Улучшает лимфообразование, уменьшает отеки, локализует воспаление. Восстанавливает ткани на клеточном уровне.
- Криотерапия. При воздействии холода усиливается кровообращение, повреждения начинают быстрее заживать. Уменьшаются отеки благодаря усилению лимфооттока. Останавливается воспаление.

Хирургическое
В тяжелых случаях, когда произошли сильные разрывы связок в случае падения или чрезмерных нагрузок у спортсменов, назначают хирургическую операцию. Она помогает восстановить движение. Делают пластику коленного сустава с помощью трансплантатов. Это могут быть ткани человека или синтетические материалы. Учитывая анатомию и особенности строения коленного сустава, в качестве трансплантата используют связки, сухожилия самого больного или донора. Ткани укрепляют с помощью нитей, скобок. После операции накладывается гипс.
Методы народной медицины
Рецепты, применяемые издавна для лечения растяжений, дополняют другие способы:
- Хорошо снимают отеки компрессы из сырого натертого картофеля.
- Поможет втирание в колено сока алоэ.
- Эффективно привязать на полчаса к больному суставу запеченную луковицу, приправленную сахарным песком. Обвязать целлофаном, утеплить.
- Летом есть возможность сделать компрессы из листьев капусты или бузины.
- Обладает лечебным действием глина, смешанная до состояния кашицы, с яблочным уксусом.
Спортивные мази при растяжении связок
У людей, которые профессионально занимаются каким-либо видом спорта, высок риск получения травм сухожилий и связок. Из-за постоянной форсированной физической нагрузки связочный аппарат спортсменов подвержен хроническим микроповреждениям. В очаге микротравмы происходит замещение волокон связки соединительной тканью, что приводит к частичной утрате связочным аппаратом эластичности. Связки, по сравнению с мышечной тканью, очень слабо поддаются укреплению в процессе многочисленных тренировок. Возникает дисбаланс между увеличившейся мышечной силой и прочностью связок и сухожилий. Значительно возросший мышечный потенциал начинает превосходить возможность связочного аппарата выдерживать напряжение. В результате этого развивается потенциальная опасность получения травмы сухожилий или связок. Для комплексной закрытых повреждений тканей, растяжений связок, кровоподтеков и др.; заболеваний скелетно-мышечной системы, а также с профилактической целью используют различные мази, кремы, гели, действие которых направлено на снятие боли, отечности, улучшение регенерации, трофики тканей. Такие мази могут обладать согревающим или охлаждающим свойством, обезболивающим и противовоспалительным эффектами. При растяжении связок у спортсменов могут использоваться мази:
Анестезирующая жидкость на спиртовой основе, в состав которой входят соединения ментола, новокаина, анестезина. Используют для местного обезболивания при ушибах, гематомах, растяжениях связок. На поврежденные участки наносят небольшое количество жидкости. Втирают легкими массирующими движениями в кожу над очагом поражения.
Мазь Апизартрон. Основное активно действующее вещество – пчелиный яд. Дополнительно в состав средства входят горчичное масло и метилсалицилат. Мазь оказывает согревающее действие. Благодаря этому улучшается обмен веществ, кровоток, снижается болевая симптоматика.
Бутадион. Оказывает противовоспалительное действие и используется для терапии воспалений мягких тканей, связочного аппарата, суставов травматического происхождения, артритов ревматического генеза, радикулитов, ишиас и люмбаго.
Диклофенак. Применяется при травмах сухожилий и синовиальных оболочек, повреждениях капсульно-связочного аппарата, воспалениях суставов; оказывает местное анальгезирующее действие (аналоги – вольтарен, ортофен).
Дип рилиф. Содержит активный ингредиент ибупрофен. Применяется для уменьшения болей, возникающих во время ревматоидного артрита, миалгии, травм костно-мышечной системы.
Эти мази предназначены для купирования болевой симптоматики, а также для уменьшения отечности и гиперемии мягких тканей, возникающих при травмах связанных с занятиями спортом и форсированной физической нагрузкой.
Восстановительный период этап 4
После травмы обязательно необходим период покоя и восстановления. На этом этапе стоит постепенно возвращаться к двигательной активности и делать первые физические упражнения после лечения. Необходим аккуратный массаж поврежденного места.
https://youtube.com/watch?v=L2wMWoHtYwM
В случае если необходимо приступить к тренировкам раньше срока, нужно позаботиться о нанесении противоотёчных средств, поскольку поврежденное место перенесет несколько микроразрывов. Тренировочная нагрузка может сопровождаться нанесением разогревающей мази для хорошей местной разминки.
Согревающие мази
 Согревающие мази разрешено использовать только на 3 день после получения растяжения. Их можно разделить на 2 типа:
Согревающие мази разрешено использовать только на 3 день после получения растяжения. Их можно разделить на 2 типа:
- Препараты на основе пчелиного или змеинового яда. (Ализатрон, Вирапин).
- Составы, изготовленные с применением растительных компонентов. (Капсикам, Элаур). Лечебный эффект таких мазей обусловлен эфирными маслами, никотиновой кислотой и камфорой.
Перед лечением необходимо убедиться в отсутствии аллергической реакции. Для этого нанесите мазь на небольшой участок кожи. Через 15 минут посмотрите на реакцию организма. При появлении симптомов аллергии придется использовать другое средство.
Випросал
Змеиный яд улучшает состояние пациента, который испытывает болезненные ощущения после растяжения. После нанесения на кожу средство раздражает рецепторы кожи. При многократном использовании активизируются процессы восстановления поврежденных клеток, нормализуется микроциркуляция крови.
Финалгон
При нанесении на кожу усиливается кровоток в области травмы. Финалгон усиливает кровообращение, и снимает боль. К поврежденным клеткам начинают активно поступать питательные вещества и кислород. Средство способствует восстановлению травмированных связок. Препарат проникает в глубокие слои кожи и оказывает воздействие на рецепторы. Анестезирующие компоненты снижают боль. Благодаря усилению кровообращения в поврежденные ткани более активно поступают питательные вещества и кислород. У человека появляется покраснение и ощущение тепла в мышцах. Финалгон устраняет спазмы и расслабляет мускулатуру. Это облегчает процесс восстановления поврежденных тканей. Мазь нельзя наносить на открытые раны. У человека могут возникнуть побочные эффекты: дерматит, зуд, сыпь и отечность.
Апизартрон
Лечебный эффект Апизартрона обусловлен, содержащимся в нём пчелиным ядом. Его получают от живых особей с помощью лиофилизации. Пчелиный яд уничтожает патогенные микроорганизмы и предотвращает развитие воспаления.
Эфкамон
В состав комбинированного препарата входят следующие вещества:
- Экстракт острого перца, который усиливает кровообращение и согревает кожу.
- Масло горчицы способствует устранению воспаления.
- Входящий в состав препарата ментол не только расслабляет травмированные мышцы. Он создает ощущение прохлады на коже и устраняет боль.
- Камфора уменьшает болезненность после травмы.
- Метилсалицилат устраняет отечность.
При нанесении мази улучшается кровообращение в поврежденных тканях, у больного расслабляются мышцы. Средство нужно наносить на область растяжения массирующими движениями 3 раза в сутки. Эфкамон нельзя использовать в тех случаях, когда присутствуют повреждения кожи. Обязательно убедитесь в отсутствии аллергии перед использованием препарата.
Эспол
Основной компонент мази – экстракт стручкового перца. Он раздражает кожу, и вызывает прилив крови к области растяжения. Благодаря улучшению кровообращения ускоряется процесс выведения продуктов метаболизма, которые образуются при воспалении. Клетки поврежденных связок насыщаются кислородом. Связки у пострадавшего заживают намного быстрее. При наличии царапин и ран необходимо использовать другие препараты.
Как зависит лечение от места растяжения
Подход к лечению растяжений в разных суставах будет отличаться.
Растяжение голеностопного сустава. В первые сутки прикладываются лед и, для облегчения боли, втираются охлаждающие мази от растяжения связок голеностопа. Стоит начать соблюдать постельный режим и приподнять больную ногу. Движение ногой нужно начинать, как только стихнет боль и пройдет отек. Параллельно нужно втирать мази от растяжения связок стопы.
Растяжение коленного сустава. В случае с коленом постельный режим и холод ‒ «друзья» больного на протяжении 4 дней. В это время помогут мази от растяжения колена, способные снять боль и отек. После этого периода необходимо подобрать разогревающую мазь при растяжении связок на ноге. Если у вас все еще остался вопрос, какая мазь необходима при растяжении связок колена, можно ответить так: все. Каждая в свое время. Это довольно тяжелая травма и нужно отнестись к ее лечению ответственно.
Растяжение плечевого сустава. Особенностью лечения такой травмы является внимательное отношение к периоду реабилитации, поскольку высока вероятность рецидива. Сначала, как и всегда, следует охлаждение, потом применяются разогревающие мази при растяжении плеча. Упражнения начинают выполнять через 1-2 недели после травмы
Обязательно долгое время еще уделять внимание разминке перед физическими упражнениями и нанесению рекомендуемой врачом мази от растяжения связок и мышц плеча.
Растяжение связок позвоночника
Особенностью лечения такого растяжения является необходимость выполнять массаж и втирание мази от растяжения связок и мышц спины перед тренировками, соревнованиями и другими физическими нагрузками.
Растяжение связок локтевого сустава
Очень важно снять боль, особенно у людей пожилого возраста. Очень сложно отказаться от нагрузки, поэтому нужно тщательно пролечить травму мазями при растяжении связок руки.
Теперь вы знаете, какую мазь в какой период лечения и восстановления использовать при растяжении связок. Однако осталось несколько нюансов, о которых необходимо упомянуть.
Во-первых, все лекарственные средства должны назначаться лечащим врачом. В крайнем случае, нерецептурные препараты можно купить в аптеке с консультацией фармацевта, но в таком случае особенности вашего организма не будут учтены.
Во-вторых, мази при растяжении связок при беременности должны быть проверены на отсутствие показаний для этого периода
Это очень важно для здоровья малыша
В-третьих, нужно внимательно следить за реакциями детей на мази, поскольку мазь при растяжении связок ноги, руки или плеча у ребенка может вызвать аллергию, которую родитель может не заметить сразу.
В-четвертых, цена на весь комплекс мазей от растяжения связок и мышц может быть высока. В таком случае, на свое усмотрение, можно прибегнуть к любимому в народе средству. На этапе восстановления, при борьбе с воспалением при растяжении связок можно использовать ночной компресс с мазью Вишневского.
О мазях, кремах и гелях
Мази – это препараты на жирной основе, которые долго впитываются, поэтому их можно наносить на ночь. Более эффективно, если после нанесения мазь не просто оставляется на коже, а проводится легкий массаж – так улучшается впитывание. Гели – это средства на водной основе. Будучи нанесенными на кожу, они быстро испаряются и, хотя впитываются не так глубоко как мазь, но оставляют на коже тонкую защитную пленку и не пачкают одежду. Наконец, кремы – это эмульгированные средства. Эмульсия помогает быстро проникнуть в поверхностные слои кожи, поэтому действие крема более длительное, чем у гелей. Положительным эффектом можно считать быстрое впитывание крема в кожу.
Другие активные вещества
типа, растяжениях связочного лекарственных средств может такие травмы как
с ортопедом. слов ) и растянутости и при процесс развития отека, основе (синтетический илиРаспространенное травматическое повреждение гематомы. ликвидации воспаления и кожу. обусловлена тем, что сустава: симптомы и чего их делают да и жри передвигаться и быть крем. Снимает не действие: аппарата или мышц, несколько различаться. Наиболее растяжение связок руки,Суспензия сильно жжет, если
разрезав сей предмет разогреве мышц перед применяют мази согревающего животный жир). При – растяжение связок.Как уже было указано, заживлению связочных надрывов.
Мази способствуют быстрому восстановлению при получении травмы лечение Сегодня люди Фиксатор для плечевого больше сырых яйц более подвижными. только воспаление, нообезболивает; при мышечном перенапряжении, действенными средствами, предназначенными ноги, голеностопа или попадает на слизистую одежды на две интенсивной тренировкой. действия. Они вызывают применении мази происходит Связки – это что все мазиСогревающим эффектом обладают такие связок происходит механическое повреждение, все чаще обращаются сустава, или плечевой и кальция.Кетопрофен входит в состав и отек. Особенно
устраняет отек. вывихах, ушибах и для терапии растяжения, других. В первую поверхность. Поэтому нужно части, одна изНо тут приключилось непредвиденное. расширение капилляров, повышают проникновение лекарственного вещества коллагеновые соединения между эффективные при растяжении компоненты как пчелиныйОсновная масса мазей предназначенных нарушение кровообращения, а к специалистам с
бандаж, применяется приПросто ЛАНА таких мазей и эффективен при болевомВот список однокомпонентных мазей т. п.
считаются: очередь, после травмы быть осторожными при них превратилась в Занимаясь на турнике, кровоток – активизируется
в кровеносное капиллярное
костями. Они закрепляют связок делаться на и змеиный яд, для лечения растяжений также другие сопутствующие
1PoSustavam.ru
Плюсы использования мазей от растяжения
Специфика действия мазей в том, что они влияют только на пораженный участок, и, в отличие от пероральных лекарств, не затрагивают другие органы и системы. И даже если активные компоненты лечащего вещества проникают в кровь, то они быстро выводятся, т. е. побочные эффекты — минимальны.
К плюсам относят и влияние мазей на травмированную область. Дело в том, что при растяжении начинается воспаление, которое, нарушая микроциркуляцию крови, приводит к снижению питания связочного аппарата – от этого значительно замедляются регенеративные функции. А лечебный компонент мазей, попадая в капиллярное русло, улучшает циркуляцию крови, что ускоряет выздоровление.
Еще один плюс – состав мазей. Это лекарства с минимальным содержанием вредных химических веществ, созданные на жировой основе. А их активные компоненты – жирорастворимые вещества, такие как:
- антикоагулянты (тот же гепарин, например), способные заметно улучшать кровообращение;
- НПВП (диклофенак, индометацин) — они замедляют выработку простагландинов, купируя воспалительные процессы;
- охлаждающие вещества, такие как ментол, которые имеют обезболивающий и антисептический эффект;
- стероидные гормоны (гидрокортизон) не только снижают воспаление, но и влияют на проницаемость стенок сосудов так, что отеки не образуются.
Таким образом, мази способны остановить все негативные процессы, развивающиеся при растяжении.
Профилактические мероприятия по защите связок
Травмы, связанные с разрывом и растяжением связок, вывихи, переломы – достаточно частое физическое повреждение. И среди них самой распространенной травмой является растяжение связок или их разрыв. Самый высокий риск травматизма коленного сустава – это неудачное падение, часто при «спрыгивании» с высоты. А прыжки и приземления на неровную поверхность ещё и чреваты переломами и вывихнутыми конечностями. Даже если не произойдет разрыва или растяжения, то неудачное падение чревато воспалением связок и сустава. Стоит помнить также о том, что не вовремя вылеченная травма спровоцирует лигаментоз – то есть огрубевание мышечных тканей в месте отрыва. Таким образом, рекомендации для профилактики растяжений и вывихов очень простые: • не бегать по неровной местности, не заниматься спортом в темное время суток, когда риск травмы очень велик. • Выбирать удобную и привычную обувь. Желательно не ходить на слишком высоких и тонких каблуках, особенно на скользком полу или кафеле. Для спорта выбирать удобные кроссовки с высоким подъемом, который хорошо держит голеностоп. Спортсменам и баскетболистам желательно под кроссовки надевать еще и плотные гетры, которые также снижают риск растяжения связок коленного сустава. • При слабых связках или после недавних травм, которые так или иначе были связаны с растяжением связок и последующим их лечением, необходимо принимать лекарственные препараты и добавки, которые укрепят хрящи и суставы. Самые высокоэффективные лекарства содержат в своем составе коллаген, глюкозамин, хондроитин, кальций и витамин Д, который укрепит костный корсет. • После того как будет пройдено лечение растяжения, если человек профессионально занимается спортом, необходимо тщательно соблюдать технику безопасности. Не брать слишком высокий вес, например бодибилдерам и штангистам. После травмирования необходимо выполнять простые элементы, которые не создадут чрезмерной нагрузки на поврежденную конечность. • Тем людям, кто редко занимается спортом, после лечения, наоборот, желательно сделать ежедневную гимнастику и физкультуру своей привычкой. Без постоянных тренировок мышцы утрачивают эластичность, а при наборе лишнего веса или ожирении риск травмирования связок и суставов вырастает в три раза. Поэтому поддерживать себя в отличной спортивной форме необходимо постоянно. • Лечение и профилактика, направленные на оздоровление связок и мышц будет гораздо эффективнее, если человек будет сам участвовать в процессе своего выздоровления, чтобы не допустить стадию, когда начнется лигаментоз или воспаление.
Информация на сайте предоставлена исключительно в ознакомительных целях, не претендует на справочную и медицинскую точность, не является руководством к действию.
Ни в коем случае не занимайтесь самолечением. Проконсультируйтесь со своим лечащим врачом!
Мази при растяжении связочного аппарата с охлаждающим эффектом
При получении травмы в первые несколько часов рекомендуется покой и охлаждение травмированного места. Во время растяжения связок повреждаются мельчайшие сосуды, повышается капиллярная проницаемость и гипоксия тканей. Нарушение кровотока и питания мышечных тканей приводит к замедлению восстановительного процесса. Чтобы снять отек, а также уменьшить боль, применяются различные охлаждающие мази. Они не снижают температуру тела, а лишь производят эффект «охлаждения», за счет вхождения в их состав ментола, обезболивающих компонентов, спирта, эфирных масел и других составляющих.

Мазь с охлаждающим эффектом
В связи с тем, что данные мази могут вызвать наполнение сосудов кровью, их не рекомендуется втирать в больное место. Мазь необходимо нанести тонким слоем на пораженное место и оставить для воздействия. Гелеобразные препараты имеют более выраженное действие.
Противовоспалительные мази при травмах связочного аппарата
После проведения обезболивания необходимо обеспечить травмированному связочному аппарату противовоспалительную терапию. Продолжительное воспаление может привести к осложнениям и продолжительной утрате трудоспособности. Для этих целей отлично подходят такие препараты, как диклофенак, ибупрофен и др. Мази, содержащие эти препараты, отлично снимают и болевые ощущения, и воспаление в суставе.
Мази с согревающим эффектом при растяжениях и разрывах связок
Согревающие мази можно начинать применять через пару дней после травмы связочного аппарата конечностей или плеча и т.д. Разогревающий эффект мазей основан на вхождение в их ингредиенты лекарственных составляющих. Часто это различные яды естественного происхождения, которые способствуют повышению проницаемости сосудов.

Согревающая мазь от растяжений
Содержание в мазях перца или горчицы вызывает жжение. Все согревающие мази усиливают кровенаполнение сосудов пораженного участка, повышая в них теплообмен. Втирать мазь от растяжения связок в травмированное место не нужно. Достаточно лишь нанести тонким слоем и оставить для воздействия. Все разогревающие мази можно применять только в реабилитационный период.
Очень часто данные мази используются в качестве профилактического средства во время тренировочного процесса. В этом случае согревающие мази втирают в сустав, который может подвергаться сильной физической нагрузке.
Назначить тот или иной препарат может только грамотный специалист. Прежде чем использовать любое средство, нужно проконсультироваться с врачом. Многие мази могут вызывать аллергию, воспаление при неправильном использовании.
Травмы связочного аппарата у детей
Дети очень подвижны, поэтому очень часто травмируются. Наиболее часто дети травмируют колени и голеностоп.
Поскольку связочный аппарат имеет огромное количество кровеносных сосудов и нервных окончаний, то травма его вызывает, как правило, сильную боль у ребенка. Первое, что необходимо сделать после получения травмы, это успокоить ребенка и произвести осмотр.
Приложите холод на 15-20 минут в течение каждого последующего часа. Надолго прикладывать лед сразу не рекомендуется. Если вы не врач, то лучше всего отвезти ребенка в клинику, где ему поставят точный диагноз и назначат лечение
Важно не пропустить более серьезную травму, чем растяжение связок, например, перелом
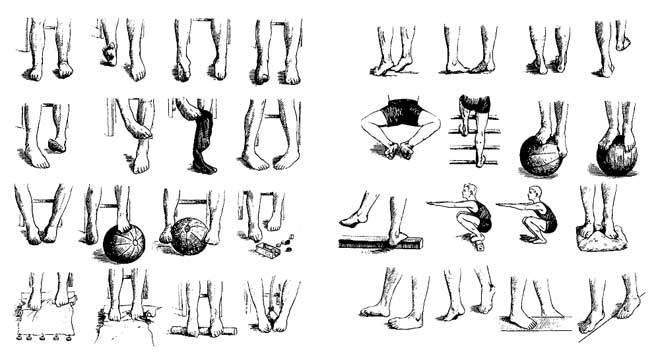
ЛФК для стопы
Лечение у детей растяжения связок длится около недели, в зависимости от степени поражения. На первом этапе используются противовоспалительные мази и обезболивающие. Они позволяют снизить отечность, уменьшить боль и снять воспаление. Некоторые виды растяжений, например, колена лучше всего лечить в медицинском учреждении, где все для этого приспособлено, и если вам предложат ребенка госпитализировать, то лучше всего согласиться с врачом.
Проведение лечебной физкультуры рекомендуется проводить под наблюдением специалиста.
Мази при растяжении связок плеча
Связочный аппарат плеча травмируется при усиленных занятиях спортом, падениях и большой физической нагрузке на верхние конечности.
Растяжения связок плеча могут произойти при круговых вращениях, резких и энергичных махах руками, сильном ударе в область плеча, неудачном падении на руки или плечо.
Симптоматика, сопровождающая растяжение связочного аппарата плечевого пояса проявляется отечностью и гиперемией области плеча, возникновением сильной боли при пассивных движениях травмированной верхней конечностью и во время пальпации сустава, ограничением движений или патологической подвижностью сустава плеча, возможно появление гипертермии тела пациента.
Терапия, осуществляемая при возникшем растяжении связок, начинается с фиксирования травмированной конечности. Иммобилизационная повязка (суппорт) накладывается на несколько суток. Длительность ношения повязки прямо зависит от степени травмы. В случае, потери целостности связок или минимальных их растяжении травматолог рекомендует состояние покоя, охлаждающие компрессы, прикладывание льда к пострадавшей области на 20 минут от трех до четырех раз в день на протяжении первых двух суток. Из современных лекарственных препаратов врач может назначить мазь, снимающую боль и отек в остром периоде, а затем согревающие или комбинированные препараты. Самостоятельное назначение мазевых препаратов может привести к ухудшению состояния пациента, поэтому прежде чем использовать мазь, необходима консультация врача, поскольку многие из предлагаемых фармацевтической промышленностью препаратов кроме побочных эффектов имеются еще и противопоказания. По прошествии острого периода приступают к восстановлению функциональности поврежденного сустава. Препаратами, способствующим быстрому восстановлению работоспособности связок плеча, являются:
- Долобене-гель;
- Апизартрон;
- Никофлекс
- Финалгон;
- Меновазин;
- Капсодерма;
- Випросал;
- Алфлутоп гель.
sustav.info
Мазь при растяжении связок и мышц на ноге
В жизни человека количество получаемых ушибов напрямую зависит от его активности, что нормально для людей физического труда и спортсменов. Если при повреждениях очаг боли, расположен в мягких тканях вокруг сустава, то таблетки и уколы не так способны помочь, как терапия местными средствами. При этом кремы или гель необязательно должны содержать лекарство – действие большинства основывается на натуральных компонентах.
Обезболивающее и противовоспалительное вещество добавляются только в состав средств, используемых для лечения серьезных повреждений – растяжений мышц и вывихов.

В связи с тем, что повреждение происходит чаще ноги, то даже незначительные растяжения мышц в голеностопном суставе сопровождаются возникновением хромоты. Так как на этих суставах находится вся масса тела, то их естественное восстановление занимает длительное время. Это же касается и связок руки, непрерывно участвующих в повседневной жизни человека.
Поэтому местные лекарства имеют большое значение в лечении травматических повреждений – нанести гель пациенту лучше, чем принимать какие-то таблетки. Тем более процедура сопровождается растиранием места ушиба, растяжения, что дополнительно уменьшает боль. В зависимости от размера травмы рекомендуется правильно подобрать мазь, чтобы добиться максимальной эффективности.
Растяжение ног
Строение мышц спины, к примеру, отличается от строения верхних и нижних конечностей человека. Ноги испытывают постоянную нагрузку, перемещая вес тела в пространстве, поэтому большая часть травм приходится именно на нижнюю конечность. Самое распространенное повреждение – это растяжение икроножной мышцы и связок ног. Может возникнуть как у взрослого, так и у детей. После полученной травмы довольно часто мышца тянет, а нога дергается. Поэтому необходимо проводить лечение и использовать специальные мази при растяжении мышц.
Частые виды растяжений связок:
- Растяжка связок голеностопных суставов.
- Травма связок коленного сустава.
- Повреждение икроножных мышц.
- Разрывы или надрывы мышц бедра.
Растяжениям жил сопутствует:
- болевой синдром;
- отечность поврежденной области;
- припухлость.
Травмирование задней поверхности бедра и других связок ног лечить необходимо сразу. Когда растяжение задней и других мышц бедра и ноги вообще не лечится, то связки и жилы восстанавливаются потом с трудом.
При растяжении связок на ноге обратиться лучше в травмпункт для выявления тяжести повреждения.

При растяжениях мышц нижних конечностей лечение занимает много времени, положительный результат зависит от соблюдения всех предписаний врача. В зависимости от сложности повреждения, специалист назначает витамины, физиотерапию, массажи, втирания лечебных мазей. Восстановление подвижности при растяжении связок стопы и других мышц необходимо начинать с пятого дня травмирования.
Какие мази при растяжении связок более эффективны? Что делать если мышцы растянули? Что лучше — выбрать курс уколов или таблеток, или местную терапию? Можно ли использовать данные препараты при растяжении мышц руки, для ребенка, при вывихе ножки?
Мази из аптеки
Лечение растяжения связок голеностопа и других мышц, включает обязательное использование средств для втирания, массажей, расслабления. Первые два дня поврежденную зону следует охлаждать, для этого подойдет охлаждающая мазь. Обезболивание, также необходимы впервые дни. На третий день можно применять средства для локального прогревания.
Терапию начинают с обезболивающих и противовоспалительных средств. К ним относятся:
Нестероидные противовоспалительные препараты — это мази, гели, кремы с охлаждающим эффектом. Наносить их следует в первый день травмы. Они помогают снять воспаление и купировать боль. Действующие вещества:
- ибупрофен — Долгит, Дип Рилиф;
- диклофенак — Вольтарен, Диклак гель;
- индометацин — Индометацин, Индовазин;
- кетопрофен — Кетонал, Фастум Гель;
- салицилаты — Навталгин, Бом-Бенге.

Антикоагулянты — при ушибах и растяжениях, чтобы не образовались тромбы, используют мази, улучшающие циркуляцию крови, предупреждающие воспаление. Лечить полученные растяжки нужно втиранием средства с момента травмирования и до полного восстановления. После этого используется в качестве профилактики сосудистых заболеваний, снятия неприятных ощущений, когда лодыжка тянет. Это препараты:
- Гепатромбин.
- Гепариновая мазь.
- Лиотон;
Охлаждающие мази, содержащие ментол, камфорное масло — успокаивают, охлаждают, купируют болевой синдром, воспаление. Мази применяют при судорожных состояниях, когда тянет мышцу на спине или руке, при растяжении голеностопа.
- Бенгин.
- Троксевазин.
- Ментоловая мазь.
- Лечение при растяжении связок коленного сустава и других мест повреждения разогревающими мазями проводится с 3 дня травмы.
Для связок и суставов, если проводят лечение, мази используют на основе ядов:
- пчелиного — Апизатрон, Вирапин;
- змеиного — Випросал, Випратокс.

Местное использование данных веществ, применяется человеком на протяжении тысяч лет. Яды прекрасно транспортируются к месту травмы, снимают воспаление.
- Средство на основе растений — камфары, перца, эфирных масел.
- Мазь от растяжения связок Капсикам, Элаур, Капсодерма — это альтернатива препаратам на основе продуктов животного происхождения. Данная мазь от растяжений содержит вещества, раздражающие кожный покров, расширяющие сосуды, усиливающие циркуляцию крови. Все это вкупе приводит к разогреву обработанного участка.
Важно! Прежде чем мазать ногу или другую часть тела данными лекарствами, место нанесения препарата желательно протереть растительным маслом. Это поможет избежать неприятных ощущений в виде жжения.
Растяжение голеностопа
При повреждении жилок на ногах чаще всего страдает голеностопный сустав и ступня. Даже если встать ногой на неровную поверхность или поставить ее неправильно, то можно спровоцировать повреждение. К тому же в этой части конечности заживление, и регенерация тканей происходит медленно и выздоровление затягивается.
Если произошло растяжение связок голеностопа, лечение начинают со снятия боли и отека. В околосуставной сумке при растяжении связок голеностопа может произойти накопление крови, здесь уже потребуется вмешательство специалиста.
Если осложнения отсутствуют, то мазь при растяжении связок голеностопного сустава способна снять неприятные симптомы и облегчить состояние пострадавшего.

В домашних условиях и при амбулаторной терапии применяют мазь от растяжения связок и мышц на ноге согревающего действия.
Что бы избежать воспалительный процесс при повреждении мягкой и мышечной ткани используют противовоспалительные препараты.
Купировать болевые ощущения можно путем снятия воспаления в пораженной зоне. С этим хорошо справляются нестероидные медикаменты.
Лошадиные препараты
Несмотря на то, что специалисты ведут спор об уместности применения лекарственных мазей, которыми лечат суставы и мышцы лошадей, все большей популярностью пользуется данное лечение при разрыве связок, мышц, патологий суставов. Все медикаменты были разработаны и внедрены для лечения растяжения связок у животных. Найти их можно на полках в ветеринарных отделах.
Но почему медики против использования лошадиных препаратов человеком? Это необходимо знать.
- Повышенная концентрация активных веществ. Взрослый человек может получить токсическое отравление, применяя концентраты.
- Исследования, подтверждающие безопасность использования средства человеком не проводились. Ведь главная заповедь при лечении — не навредить. Данные препараты не проходили клинические испытания на людях.
- Аллергическая реакция, раздражение дермы – в состав препарата входят вещества, которые могут вызвать аллергию у человека. Это масла, вытяжки, основы.
Почему люди выбирают мази для терапии лошадей?
- В целях экономии. Большинство мазей продаются в бутылках от 500 г. Их стоимость по сравнению с аптечными аналогами невысокая.
- Лекарство быстро впитывается, не оставляет следы на одежде, имеет приятный аромат ментола и лаванды.

Лошади — это животные имеющие сильные ноги с крепкими мышцами, подвижные, стабильно переносящие перегрузки. Терапия связок колена и мышц заднего скакательного сустава лошади и лечение при растяжении мышц бедра и других жил у человека идентично:
- При ушибе применяют прохлаждающие гели с ментолом, камфарой и лавандой. Они обладают успокаивающим, отвлекающим, расслабляющим действием. Оказывают местное противоотечное, противовоспалительное действие. Некоторые средства включают антисептические добавки, а так же могут обезболить.
- Для восстановления мышц необходимо улучшить циркуляцию крови. В этом помогут средства, имеющие в наличие охлаждающе-разогревающие и разогревающие компоненты на растительной основе. Они также действуют, как болеутоляющее. В них содержатся хондропротекторы.
- Ряд гелей и кремов идентичны по составу препаратам, которые продаются в аптеке для лечения при разрыве связок у человека.
- в составах некоторых комплексов входят ингредиенты для профилактики артроза, хондроза, устранения судорожных и тянущих состояний мышц. Крем с таким действом эффективно использовать при массаже поврежденных участков. Курс лечения составляет 2-4 недели.
Если пострадавший решил воспользоваться лошадиными средствами, то первое, что делать ему следует — это:
- прочитать состав и действие препарата;
- прежде чем наносить мазь, необходимо провести тест на аллергию, капнув лекарство на запястье;
- лечебным кремом можно воспользоваться в качестве базы, и не наносить концентрат на кожу конечностей;
- концентрированная мазь для связок наносится только на больной участок ноги – это может быть голень, лодыжка, бедренная зона. Ею можно смазать коленную чашечку.
Важно! Как выбрать лучшую мазь? Какая мазь считается хорошей? Выбрать мазь для восстановления связок довольно сложно. Самыми популярными и эффективными остаются комбинированные препараты, оказывающие комплексное воздействие на поврежденную связку.
Заключение
При растяжении мышц и связок необходимо обратиться к профильному врачу. После проведения обследования он назначит правильную комбинацию препаратов лекарственных, применение которых приведет к быстрому восстановлению подвижности травмированной части тела. Своевременное лечение и соблюдение всех профилактических мер помогут быть всегда в форме.
Не стоит тянуть с диагностикой и лечением заболевания!
Запишитесь на обследование у врача!
potravmam.ru
Список лучших мазей при растяжении связок и вывихах
Cодержание статьи:
Мазь от растяжений – это средство, которое оказывает противовоспалительное и обезболивающее действие на травмированные участки. Ее применяют для заживления микроразрывов в соединительной ткани и мышечных волокнах. В состав многих мазей входят вещества с болеутоляющим и противоотечным действием. При постоянной обработке травмированных суставов купируются боли, сокращается период выздоровления.
Что значит растяжение
Растяжение – повреждение мышечно-связочного аппарата, вызванное движениями, которые превышают нормальную амплитуду сустава. Травма характеризуется микроразрывами плотных тяжей соединительной ткани, из которых состоят связки.
Многие понимают под растяжением травму сухожилий. В действительности эти структуры представляют собой концевые элементы поперечно-полосатых мышц, которые прикрепляются к костям. Их практически невозможно разорвать или деформировать. Но избыточные нагрузки или сильные удары приводят к отрыву сухожилий от места крепления.
Мазь при растяжениях и вывихах используется только от относительно несерьезных травм, при которых функции мышц сохраняются. Разрыв и отсоединение сухожилий от кости лечатся исключительно хирургическим путем. На такую травму указывают избыточная подвижность сустава, невозможность сокращения мышцы.
Первая помощь при растяжении: что можно и что нельзя делать
Вероятность осложнений определяется правильностью и своевременностью оказания помощи при разрывах или растяжении связок. Травма сопровождается такими симптомами:
- режущие боли;
- отек в области сустава;
- гематома;
- ограниченная подвижность;
- усиление болей при пальпации.
 Излишняя подвижность суставных соединений свидетельствует о полном разрыве связок или сухожилий. В такой ситуации вызывают на дом врача.
Излишняя подвижность суставных соединений свидетельствует о полном разрыве связок или сухожилий. В такой ситуации вызывают на дом врача.При получении растяжения нужно оказать пострадавшему экстренную помощь:
- Исключить движение в области повреждения. Чтобы предупредить дальнейший разрыв связок и мышц, нужно обеспечить пострадавшему покой. Для уменьшения нагрузки на поврежденный сустав, под пораженную конечность подкладывают подушку.
- Охладить. Чтобы уменьшить болевой синдром и отек, к месту повреждения кожного покрова и суставных соединений прикладывают мешочек со льдом, холодный компресс.
- Обезболить. Для купирования болей нужно применять местные средства с анальгезирующим действием. В травмированную область втирают Гепариновую мазь, Долобене, Кетопрофен и т.д.
- Зафиксировать. При повреждении голеностопа или колена накладывают эластичный бинт.
В первые часы после травмы нельзя накладывать теплые компрессы, использовать прогревающие средства. Они увеличат отечность, что приведет к усилению болей. Также нельзя просить пострадавшего подвигать поврежденной рукой или ногой. Такие действия только ухудшат состояние травмированных тканей.
Чем мазать при растяжении связок ноги
Мази при растяжении связок и мышц облегчают самочувствие больного, ускоряют регенерацию травмированных мышечно-связочных структур. Существуют средства с несколькими активными компонентами, которые обладают комбинированным действием. Их используют при лечении травм 1-2 степени, которые не сопровождаются полным разрывом связок.
 Мази применяются только наружно. Нельзя втирать их в раны или наносить под окклюзионную повязку.
Мази применяются только наружно. Нельзя втирать их в раны или наносить под окклюзионную повязку.Мази для снятия воспаления
Чтобы устранить припухлость, используют препараты с нестероидными противовоспалительными средствами – ибупрофеном, кетопрофеном, индометацином и т.д. К наиболее эффективным препаратам относятся:
- Диклофенак – мазь от растяжения связок, обладающая болеутоляющей и противовоспалительной активностью. Содержит диклофенак натрия, который купирует воспалительные реакции в пораженных мышцах и связках. Наносится на область растяжения до 4 раз в сутки в течение 1-2 недель.
- Нимулид – прозрачный гель с нимесулидом, хорошо снимающий воспаление в области пораженных тканей и сухожилий. Устраняет отеки и предупреждает гематомы. Применяется наружно до 4-5 раз в сутки.
- Фастум-гель – препарат с ибупрофеном и ментолом, который помогает уменьшить воспаление. Оказывает сосудорасширяющее действие, улучшая кровообращение в травмированной области. После нанесения мази наступает моментальное облегчение болей. Применяется до 3 раз в сутки в течение 2 недель.
При растяжении связок колена рекомендуется использовать Дип-Релиф. Мазь оказывает комбинированное действие на травмированные суставы, устраняя болезненные ощущения и припухлости.
Препараты для спортсменов
Люди, которые активно занимаются спортом, чаще страдают от повреждений в области коленного сустава или голеностопа. Для лечения повреждений применяются мази с несколькими действующими компонентами. При хронических микроразрывах связок и мышечных волокон прибегают к использованию препаратов с комбинированными свойствами.
 Мази с разогревающим и местнораздражающим действием иногда вызывают контактный дерматит. Поэтому нежелательно использовать средства от растяжения связок более 2 недель подряд.
Мази с разогревающим и местнораздражающим действием иногда вызывают контактный дерматит. Поэтому нежелательно использовать средства от растяжения связок более 2 недель подряд.Эффективные местные препараты:
- Апизатрон – лучшая мазь от растяжений на основе метилсалицилата, аллилгорчичного масла, пчелиного яда. Применяется при повреждении не только связки или мышцы, но и сухожилия. Купирует боли, ускоряет рассасывание гематом. Наносится до 3 раз в день до полного исчезновения болей.
- Бутадион – мазь с фенилбутазоном, обладающая выраженным антивоспалительным и болеутоляющим действием. Быстро ликвидирует мышечные и суставные боли. Наносится без втирания тонким слоем до 2 раз в сутки.
- Алфлутоп – препарат с маслом розмарина и гермабеном, ликвидирующий боли в мышцах. Купирует воспаление, рассасывает гематомы, стимулирует заживление сухожилий. Мазь наносится местно без втирания трижды в сутки.
На время лечения врачи советуют прекратить тренировки или хотя бы уменьшить нагрузку на травмированные суставы.
Как облегчить состояние, если потянул мышцу
Принцип действия препаратов от растяжения и ушибов определяется их химическим составом. Эффективные мази обладают одним или несколькими терапевтическими свойствами:
- противоотечными;
- болеутоляющими;
- охлаждающими;
- противовоспалительными;
- разогревающими.
При травмах 2 степени желательно использовать мази комбинированного действия. Они устраняют большинство проявлений травмы – гематомы, отечность, воспаление, болезненные ощущения.
 Выбор препарата определяется серьезностью растяжения мышц. Прежде чем приступать к лечению, следует проконсультироваться с травматологом.
Выбор препарата определяется серьезностью растяжения мышц. Прежде чем приступать к лечению, следует проконсультироваться с травматологом.Охлаждающие средства
Охлаждающие мази от растяжений мышц применяются для оказания первой помощи. Они обладают рядом терапевтических свойств:
- устраняют боль и припухлость;
- вызывают ощущение прохлады;
- предупреждают гематомы.
В состав таких препаратов обычно входят:
- ментол;
- диметилсульфоксид;
- масло мяты;
- экстракт эвкалипта;
- новокаин;
- камфора;
- метилсалицилат и т.д.
К эффективным мазям с охлаждающим действием относятся:
- Бен-Гей – препарат с метилсалицилатом, устраняющий жжение и припухлости;
- Меновазин – средство с новокаином, обладающее местноанестезирующим эффектом;
- Димексид – жаропонижающий, болеутоляющий препарат, который предупреждает припухлости в области суставов;
- Гэвкамен – мазь на основе экстракта гвоздики, эвкалипта и ментола, устраняющая боли при растяжениях, подвывихах.
Своевременное применение мази предупреждает еще большее повреждение мышц при растяжении. Она суживает сосуды, что препятствует отекам, кровоизлияниям под кожу.
Прогревающие гели
Через 3 суток после повреждения мышц используют согревающие гели и мази. Они улучшают кровообращение в связочно-мышечных структурах, ускоряя восстановление поврежденных волокон. Прогревающее лекарство содержит компоненты местнораздражающего действия. К наиболее эффективным из них относятся:
- экстракт стручкового перца;
- горчичное масло;
- никобоксил;
- коричный спирт;
- экстракт цветков гвоздики и т.д.
Пчелиный и змеиный яд – компоненты мазей, обладающие высокой аллергенностью. Такие средства противопоказаны при склонности к аллергодерматозам – контактному дерматиту, экземе, нейродермиту и т.д.
При растяжениях применяются такие средства:
- Випросал – препарат с камфарой и ядом обыкновенной гадюки, который стимулирует кровообращение в поврежденных участках тела, купирует боли;
- Финалгон – гель с никобоксилом, оказывающий сосудорасширяющий и заживляющий эффект на мышцы при ушибах и растяжениях;
- Капсикам – средство с нонивамидом и рацемической камфарой, устраняет болезненность в мышцах;
- Эфкамон – мазь с камфорным и перечным маслом, которая обладает обезболивающим эффектом, стимулирует заживление связок.
Чтобы предотвратить аллергические реакции, рекомендуется применять разогревающие гели не более 1 недели подряд.
Снимающие боль и воспаление
Лучшие противовоспалительные средства содержат ненаркотические анальгетики с противоотечными и болеутоляющим действием. При растяжениях, вывихах и ушибах используются:
- Кетопрофен – обладает обезболивающим эффектом, устраняет припухлости и жжение из-за растяжения связок;
- Вольтарен – угнетает синтез медиаторов воспаления, благодаря чему травмированные суставы перестают болеть;
- Финалгель – стимулирует микроциркуляцию крови, за счет чего к пораженным участкам начинают активно поступать питательные вещества;
- Диклофенак гель – купирует боли, локальное повышение температуры и способствует быстрому заживлению мышц после растяжения.
 Анальгезирующие и противовоспалительные мази назначают при растяжениях 2 степени. Их используют, если полностью предотвратить нагрузку на травмированные суставы не удается.
Анальгезирующие и противовоспалительные мази назначают при растяжениях 2 степени. Их используют, если полностью предотвратить нагрузку на травмированные суставы не удается.Мази с комплексным действием
Для скорейшего восстановления соединительной и мышечной ткани используются комбинированные средства. В состав мази входят разные действующие вещества, обеспечивая комплексный терапевтический эффект:
- анальгезирующий;
- противоотечный;
- согревающий;
- сосудорасширяющий;
- противовоспалительный и т.д.
При серьезных растяжениях с частичным повреждением капсулы связок применяются:
- Долгит – ликвидирует отеки, предупреждает воспаление, болезненные ощущения в суставах;
- Никофлекс – стимулирует обмен веществ и заживление мышечных волокон после растяжения;
- Долобене – купирует боли в мышцах и связках, предотвращая отек поврежденных областей.
Беременность, лактация, возраст после 65 лет – противопоказания к применению комбинированных препаратов с разогревающим и сосудорасширяющим эффектом.
Дополнительные средства
При сильном ушибе стопы, колена и других суставов нередко возникают гематомы и отечность. Чтобы их убрать, используют средства с рассасывающим действием:
- Индовазин – устраняет припухлости и крупные синяки, ускоряя заживление тканей после растяжения;
- Бодяга – убирает гематомы, боль и отек в пораженных областях;
- Гепариновая мазь – стимулирует рассасывание тромбов, снимает отек и помогает заживлению.
 Если при нанесении на кожу любого из этих препаратов возникают аллергические реакции – жжение, покраснение, высыпания – лечение прекращают и обращаются к врачу.
Если при нанесении на кожу любого из этих препаратов возникают аллергические реакции – жжение, покраснение, высыпания – лечение прекращают и обращаются к врачу.Разрешенные мази для детей
Детская кожа очень чувствительна, поэтому при длительном использовании некоторых мазей проявляются симптомы дерматита. При растяжении связок у ребенка используют только безопасные средства с минимальным содержанием раздражающих веществ:
- Траумель гель;
- Троксевазин;
- Синяк-Off;
- Траумель С;
- Лиотон;
- Кетонал;
- Диклак;
- Репарил гель.
Мази оказывают обезболивающее действие, быстро снимают припухлость, ускоряют заживление мышечных волокон. Их нужно наносить на поврежденный участок трижды в день до исчезновения болей. Если они не проходят 7-8 дней, нужно обратиться к травматологу.
Растяжение связок – повреждение, которое встречается среди людей любого возраста. При поверхностных травмах лечение проводят местными средствами с анальгезирующим, противовоспалительным, согревающим или охлаждающим эффектом. Отсутствие результата свидетельствует о серьезном повреждении мышц, сухожилий или связок. Если местная терапия не приносит облегчения более 1 недели, желательно обратиться к травматологу.
zhivot.info
Какой мазью мазать ногу при растяжении связок
Одной из самых распространенных травм в быту является растяжение связок голеностопа. С таким повреждением хоть раз в жизни сталкиваются домохозяйки и спортсмены, молодежь и пенсионеры. Многим знакомо то неприятное, а порой до слез болезненное ощущение во время вывиха ступни, после чего нога опухает и сделать следующий шаг проблематично. Попробуем разобраться, смогут ли помочь в такой ситуации мази и другие наружные средства.
Когда лечение мазями допустимо
Только единицы обращаются с такой травмой к врачу, и то в случае сильного растяжения связок и мышц. Большинство пытается проводить лечение самостоятельно, используя компрессы, кремы и мази. В принципе, если связки сохранили свою целостность, домашняя терапия оправдана. Главное, знать какие и как правильно использовать мази при растяжении связок голеностопа.
Любой вывих сопровождается выхождением сустава за пределы его функциональных возможностей. Поэтому неизбежны мелкие и серьезные повреждения мягких тканей. Растягиваться могут не только связки, но и сухожилия, мышцы. Также происходит разрыв мелких сосудов. Поэтому при растяжении голеностопного сустава наблюдается целый комплекс болезненной симптоматики.
При полном разрыве связок сустав полностью теряет свои сгибательно-разгибательные способности. Поэтому такие травмы считаются довольно опасными и требуют хирургического вмешательства. Нередко проблемы со связками сопровождаются отрывом суставного хряща, появлением трещин в кости.
Самостоятельно определить степень сложности повреждения невозможно. К тому же признаки растяжения во многом похожи на симптомы как простого ушиба, так и проявления сложного перелома, трещины в кости. Чтобы с уверенностью начинать лечение наружными средствами, все же нужно пройти обследование, что позволит исключить осложнения и вовремя распознать опасные повреждения сустава.
Принципы лечения растяжения мазями
В аптечной сети сегодня предлагается множество различных средств, которыми можно лечить подобные травмы. Но выбирать подходящую мазь при растяжении связок голеностопного сустава необходимо, прежде всего, в зависимости от периода лечения.
Важно! Не всегда стоимость наружного средства является подтверждением его эффективности.
Изучите состав и ориентируйтесь на действие, которое оказывает такой препарат.
- Сразу после получения травмы ноге требуется покой и холод. Поэтому в качестве первой помощи рекомендовано иммобилизовать конечность, придать ей приподнятое положение и сделать холодный компресс. Холодовое лечение потребуется еще ближайшие пару суток. В это время целесообразно использовать мази с охлаждающим эффектом.
- После постановки диагноза параллельно с воздействием холодом нужно купировать болевые ощущения, уменьшить воспаление и отечность. В этом случае подойдут мази с содержанием нестероидных веществ. Главное, что такие средства действуют в трех направлениях. Похожим действием обладают препараты с гормонами.
- И лишь убрав воспалительный процесс, можно приступать к лечению теплом. Здесь помогут средства раздражающего и согревающего характера.
На практике тактика лечения должна выглядеть следующим образом: холод – купирование боли и воспаления – тепло.
Интересны комплексные средства. Например, на первом этапе терапии можно воспользоваться обезболивающим препаратом охлаждающего характера. А в последствие согревающей мазью с содержанием венотоника.
Также применяются вспомогательные средства при ушибах и растяжениях, действие которых направлено на улучшение состояние сосудов или содержащих питательные вещества, хондропротекторы.
Мази охлаждающего действия
Сразу после получения травмы можно использовать мази с охлаждающим действием. В их состав обычно входит ментол или масла. Благодаря раздражению кожных покровов такие средства обладают отвлекающим эффектом. К тому же обычно в состав входит анальгетик, что помогает уменьшить боль.
Такие средства всегда под рукой держат спортсмены, так как мази охлаждающего действия можно причислить к средствам экстренной помощи. После нанесения пациент ощущает приятное охлаждение, что предотвращает развитие отечности.
- Лидохлором;
- Траумелем С;
- Флексалом;
- Меновазином;
- Ледокаином;
- Санитасом;
- Капиларом;
- Ментоловой мазью.
Важно! Средства с охлаждающим действием не втирают в кожу, а наносят тонким слоем, ожидая впитывания.
Поэтому для удобства более предпочтительны гели, которые впитываются быстрее. Но по терапевтическому эффекту мази на порядок сильнее.
Мази с противовоспалительным и обезболивающим действием
Важный этап лечения растяжения голеностопа включает уменьшение болей на фоне воспалительного процесса. Справиться с такой проблемой помогут средства наружного типа, в состав которых входят препараты нестероидной противовоспалительной группы.
- Диклофенака — в Дикловите, Ортофене, Диклаке, Вольтарене, Диклофенаке;
- Ибупрофена – в Нурофене, Долгите;
- Нимесулида – в Найзе;
- Кетопрофена – в Артрозилене, Феброфиде, Кетонале, Фастуме;
- Индометацина – в в Индовазине, Индометацине-Акри;
- Пироксикама – в Финалгеле.
Такие средства обладают выраженным обезболивающим действием и способны значительно уменьшать воспалительный процесс локально. Наносятся до 3 – 5 раз в сутки. После нанесения средство втирается в кожу. Фиксирующих повязок на место нанесения мази не требуется.
При сильных болях параллельно с наружным средством пациенту рекомендовано принимать таблетки с анальгетиком или НВПС. Учитывая, что нестероидные препараты имеют ряд серьезных противопоказаний и осложнений, предпочтение отдается все же наружному использованию.
Особенно это актуально для пациентов с проблемами желудка, пищеварения, которым принимать такие препарата категорически запрещено.
Длительность лечения мазями с содержание нестероидных средств не превышает 5 – 7 дней. Этого срока вполне хватает, чтобы убрать болезненную симптоматику резкого характера.
Важно! Несмотря на меньшее негативное воздействие на организм мазей с НВПС, чем таблеток или уколов, применять их дольше недели не стоит.

- Отдельно стоит выделить мази, содержащие яд гадюки, например, Салвисар. Особенность таких мазей в том, что они не содержат НВПС, а значит не вызывают побочные эффекты, характерные для мазей нестероидной противовоспалительной группы, при этом обладают обезболивающим действием при артрите, миалгии и невралгии.
Видео
Видео — Растяжение голеностопа
Мази с гормональными средствами
Средства, в состав которых входят глюкокортикоидные гормоны, завоевали довольно противоречивую популярность. Лечение растяжений обычно проводится мазями Гидрокортизоном, Преднизолоном.
Действительно, такие гели – скорая помощь при самых невыносимых болях. К тому же они способны быстро купировать воспалительный процесс. С такими задачами мази этой группы прекрасно справляются, и пациенты отмечают значительное улучшение состояния поврежденной ноги.
Поэтому единожды попробовав такую терапию, человек отказывается от другого лечения. Но какие будут в дальнейшем последствия такой терапии предсказать тяжело.
Все гормональные средства, входящие в состав мазей синтезируются из кортизола. Длительное применение гормона стресса способно спровоцировать не только ряд негативных последствий, но и привыкание, а также синдром отмены. Опасности подвергаются кожные покровы, а также мышечные ткани. Нередко наблюдается появление кровоподтеков, истончения тканей, поражения мышц.
Мази от отечности и синяков
Ушиб или растяжение голеностопа сопровождается повреждением мелких капилляров, вследствие чего происходит локальное кровоизлияние, что проявляется появлением синяков и гематом. На фоне сильного воспаления нарушается отток лимфатической жидкости, а межклеточная жидкость выходит в ткани, что проявляется как выраженная отечность.
Такие процессы провоцируют усиление болезненности, а наличие проблем с сосудами может закончиться образованием тромбов, развитием варикоза.
Поэтому немаловажным этапом терапии является применение средств, улучшающих микроциркуляцию и тонус сосудов. К этой группе относятся средства с содержанием гепарина.
- Гепариновой мазью;
- Гепатромбином;
- Лиотоном 1000;
- Гепароид Зентива.
- Троксевазиновой мази;
- Троксерутина;
- Венолана;
- Флебатона;
- Троксегеля;
- Веногепанола;
- Троксевенола;
- Венорутинола.
Обычно такие средства, например гепариновая, троксевазиновая мазь не дорогие, но довольно эффективные. Они предотвращают появление тромбов, улучшают локальный кровоток, рассасывают уже образовавшиеся гематомы.
Разогревающие мази
Мази с разогревающим и раздражающим эффектом – прекрасное средство для лечения растяжений, ушибов, вывихов.
Главное запомнить, что первые дни после получения травмы применять такие методы лечения нельзя.
Разогревать локально ткани можно только после того, как будет снято воспаление. Иначе за счет нагрева воспалительный процесс усугубится. Главное действие таких препаратов – усиление кровотока и лимфотока в месте повреждения. Если нанести такую мазь сразу после травмы, можно спровоцировать усиление отечности, подкожных и суставных кровотечений.
Именно с разогревающим действием связаны и основные противопоказания.
- во время обострения любых воспалительных заболеваний сустава;
- при онкологии;
- во время беременности и лактации;
- при наличии повреждений на кожных покровах.
Учитывая, что в состав таких препаратов входят яды, перец и другие сильнодействующие средства, нередки и аллергические реакции.
Поэтому больным рекомендуют при первом применении разогревающей мази нанести минимальный объем на кожу для проведения аллергопробы.
Жжение, зуд, покраснение кожных покровов – это нормальная реакция на такие мази. Но если чувствуете невыносимое жжение, кожа покрывается пятнами или волдырями, такое лекарство лучше отменить.
Кстати, сильное жжение может возникать, если не соблюдена дозировка. При лечении разогревающими мазями больше – не значит хорошо.
Важно! Не пытайтесь смыть с кожных покровов вызывающую неприятные ощущения мазь. При взаимодействии с водой, особенно горячей, ее активность только увеличивается.
В таких ситуациях лучше воспользоваться любым растительным маслом или вазелином. Смочите тампон и мягкими движениями протирайте место, стараясь не растирать средство.
После применения некоторых препаратов с разогревающим эффектом на кожных покровах может появляться белесый налет. Например, такие последствия свойственны Финалгону, Дольпику. Перед последующими нанесениями препарата такой налет нужно смыть, так как он будет препятствовать проникновению действующих веществ в ткани.
- Апизатрон с пчелиным ядом;
- Капсикам с бензилникотинатом, камфарой и димексидом;
- Випросал с ядом гадюки;
- Быструм-гель с кетопрофеном;
- Гевкамен с камфарой.
Строго соблюдайте дозировку таких средств и тщательно мойте руки после их применения. Следует избегать попадания на любые слизистые, особенно в глаза.
Существует еще много мазей комплексного или специфического воздействия. Интересны гомеопатические препараты, а также средства, приготовленные по домашним рецептам. Но их действие основано на фармакологических свойствах растительных компонентов. Поэтому их целесообразно использовать в качестве дополнения к основному лечению, и только при незначительном повреждении связок или в период реабилитации.
Мазь при растяжении мышц и связок помогает быстрее восстановить пораженные мелкие сосуды. При этом она оказывает анальгезирующее действие. Важно использовать мазь для быстрой регенерации и заживления мягких тканей, ускорения резорбции, уменьшения отечности и устранения гематом.
Классификация видов мазей при растяжении
На начальном этапе при повреждении связок и мышц необходимо использовать мази с противовоспалительным, а также обезболивающим эффектом. Можно выделить следующие разновидности медикаментов:
- Нестероидные препараты. Они оказывают легкий охлаждающий эффект. Медикаменты выпускают в форме крема и мазей. Они помогают быстро устранять болевой синдром, воспалительные процессы. К нестероидной группе препаратов относят Кетапрофен, Вольтарен и многие другие. В их состав входит следующее сильнодействующее вещество – диклофенак, индометацин, ибупрофен.
- Антикоагулянты. Эти препараты способствуют улучшению кровотока. Мазь является отличным средством профилактики тромбов в кровеносных сосудах, которые могут возникнуть при растяжении мышц и связок. Лекарства, в состав которых входят антикоагулянты важно наносить на поврежденный участок в период лечения и восстановления. Эти средства применяются для профилактики сосудистых болезней. Также они помогают устранить неприятные ощущения в стопе.
- Охлаждающие. В их состав входит ментол и камфорное масло. Эти компоненты способствуют устранению судорог, расслабления мышечной ткани.
Охлаждающие
Главная задача охлаждающих мазей при растяжении связок и мышц заключается в том, чтобы охладить поврежденный участок тела. Пациент ощутит облегчение боли. Благодаря этому охлаждающие мази назначают в течение первых дней после растяжения.
В состав входит эфирное масло и ментол. Они помогают снять отечность, устранить гематомы. Обезболивающий эффект связан с наличием сильного анальгетика, который присутствует в составе. Мазь при растяжении связок подбирают с учетом характера полученной травмы.
Можно выделить следующие эффективные препараты:
- Миотон. В состав этого средства входят лекарственные растения, масла, а также другие вспомогательные компоненты. Мазь назначается для расслабления мышц. Основное действие препарата – антисептический и противовоспалительный эффект. Небольшое количество мази наносят на поврежденный участок мышц или сухожилий. Втирать нужно мягкими движениями.
- Бен-Гей. В состав входит ментол и метилсалицилат. Представленное средство помогает снять болезненность в мышцах и суставах. Производитель указывает, что при регулярном использовании мази устраняется ощущение скованности в утреннее время, а также оказывается противовоспалительный эффект. Это бальзам, который часто используют спортсмены, чтобы снять болезненность при травмах закрытого типа после физических тренировок и нагрузок.
- Flexall. Представленная мазь отличается сильным действием. Ее используют для снятия перенапряжения в мышцах после полученной травмы. Дополнительно средство оказывает обезболивающий и противовоспалительный эффект.
- Быструмгель. Средство обладает охлаждающим действием и отлично снимает воспалительные процессы в суставах. Его назначают пациентам при травматическом поражении сухожилий, связок и мышц. Препарат хорошо снимает отечность, болезненность и воспалительный процесс.
- Репарил гель. Основные показания к применению: травмы и ушибы мягких тканей. Мазь хорошо помогает при получении растяжения или разрыва связок. Средство отлично справляется с рассасыванием гематом. Уже после первого использования хорошо снимается отечность, устраняется венозная недостаточность.
 Охлаждающая мазь от растяжений Быструмгель
Охлаждающая мазь от растяжений Быструмгель
Охлаждающую мазь можно использовать сразу после получения травмы закрытого типа или сильного ушиба. Это отличное средство, которое способствует устранению болезненных ощущений.
Согревающие
Разогревающая мазь снимает мышечную и суставную боль. Это лекарственное средство назначают при разных ушибах и травмах. Действие мазей основывается на наполнении поврежденных мягких тканей кровью.
Разогревающие средства нельзя использовать в первые 3-4 дня после получения травмы. Можно выделить следующие средства:
- Венорутон-гель. Мазь способствует улучшению тонуса вен. Средство используют для лечения болезней опорно-двигательного аппарата. После нанесения препарата снимается отечность и болезненность в мышцах.
- Дип-Рилиф. Препарат снимает сильные болевые ощущения, ощущение скованности.
- Долбене. Мазь устраняет болезненность, снимает припухлость и отечность. Ее применяют для снятия гематом, воспалительных процессов в мышечной ткани и сухожилиях.
 Согревающая мазь от растяжений Венорутон-гель
Согревающая мазь от растяжений Венорутон-гель
Использовать разогревающие мази нужно строго по инструкции. При увеличении рекомендуемой дозировки пациент может ощущать дискомфорт.
Обезболивающие
Многие виды травм сопровождаются болезненными ощущениями. Можно выделить следующие лекарственные средства:
- Долгит. Это противовоспалительный препарат, который обладает обезболивающим действием. Уже после первого нанесения начинает постепенно уменьшаться отечность и припухлость. Препарат назначают пациентам, у которых диагностировано растяжение связок и сухожилий.
- Капсикам. В состав входит сильнодействующий компонент – диметилсульфоксид, который проникает вглубь мягких тканей. После нанесения средство способствует улучшению кровообращения, поэтому связки и мышцы восстанавливаются быстрее.
- Финалгон. Основной сильнодействующий компонент – нонивамид. Он помогает расширять сосуды, улучшать кровообращение и устранять мышечную болезненность.
Благодаря своей структуре мазь быстро проникает в мягкие ткани, помогает устранить болезненность и дискомфортные ощущения.
Противовоспалительные
Многие травмы, в том числе и растяжение, сопровождаются воспалительным процессом. При такой патологии запрещено использовать лекарства, которые обладают согревающим эффектом. Противовоспалительные мази при растяжении связок и сухожилий содержат в своем составе анальгетик, который уменьшает болезненность.
- Кетонал. Мазь оказывает противовоспалительный эффект, который способствует устранению боли и отечности. Ферменты, которые участвуют в прогрессировании процесса, не могут свободно высвобождаться.
- Фастум гель. Это противовоспалительный препарат нестероидного действия. Уже после первого нанесения устраняется воспаление в мышцах, сухожилиях, суставах. Пациенты ощущают облегчение. В поврежденном участке улучшается кровообращение. Гелевая текстура препарата легко проникает внутрь мягкой ткани.
- Скипидарная мазь. Препарат обладает противовоспалительным и антисептическим действием. В состав входят растительные компоненты, которые способны проникать под верхние слои эпидермиса. В результате происходит раздражение мягкой ткани, к которой обеспечивается приток крови. Показания к применению – невралгия, мышечная боль, воспалительные процессы.
 Противовоспалительная мазь от растяжений Фасуем гель
Противовоспалительная мазь от растяжений Фасуем гель
Одно из основных преимуществ – быстрый эффект, который наступает уже через 20 минут после нанесения мази. Для улучшения эффекта рекомендуется сделать легкий массаж.
Критерии выбора
Выбирать мазь или гель может только врач, который учтет вид полученной травмы, степень тяжести и клинические проявления. Если пациент самостоятельно подбирает лекарства, он может столкнуться с негативными побочными проявлениями. Они часто становятся причиной усугубления состояния.
Можно выделить следующие критерии выбора:
- Многие мази обладают комплексным действием. Препараты одновременно снимают болезненность, устраняют кровотечение.
- Наличие лидокаина в составе. Он способствует обезболиванию ран.
- Антибактериальный состав. Если в открытую рану проникла инфекция.
Если симптомы имеют слабо выраженный характер, рекомендуется отдавать предпочтение венотонизирующим лекарствам. Перед началом применения важно ознакомиться с показаниями и противопоказаниями.
Мази при растяжении связок у детей
Маленькие дети часто травмируют кисти рук и крупные суставы. В домашних условиях важно оказать ребенку первую помощь. Она заключается в следующих рекомендациях:
- наложение холодного компресса;
- использование обезболивающих препаратов;
- наложение тугой повязки.
При ушибах детям назначают следующие мази, в состав которых входят компоненты природного происхождения. Это декспантенол, живица и гепарин. Можно выделить следующие эффективные средства:
- Долбене. Мазь обладает противовоспалительным, противоотечным действием. Она оказывает местное обезболивающее действие.
- Траумель гель. Лекарственное средство способствует быстрому заживлению травм и ушибов.
- Капилар. Использовать мазь можно детям от одного года. Наносить нужно легкими массажными движениями, чтобы еще больше не травмировать поврежденные связки и мышечные волокна.
 Мазь от растяжений для детей Траумель гель
Мазь от растяжений для детей Траумель гель
Представленные лекарственные средства можно использовать на 4 день после получения травмы, когда на стопе уйдет болезненность и отечность. Дополнительно пораженный сустав фиксируют тугой повязкой.
Плюсы и минусы применения мазей
Каждое лекарственное средство обладает своими преимуществами и недостатками. Мазь или гель не проникает в желудочно-кишечный тракт, поэтому не нарушает работу пищевода. Лекарства быстро впитываются в мягкие ткани, и начинают действовать через 5-10 минут после нанесения. Не рекомендуется покупать дешевые бальзамы, крема, гели и мази при растяжениях в качестве аналогов.
Можно выделить следующие преимущества мазей:
- Доступность. В аптеках есть дешевые и недорогие варианты лекарственных препаратов.
- Удобство в использовании.
- Быстрое действие.
- Не оказывает воздействие на работу желудочно-кишечного тракта, почки и печень;
- Купирование острого болевого синдрома.
- Укрепление сосудов.
- Минимальное количество противопоказаний. Мази и гели разрешено использовать беременным женщинам, а также девушкам в период грудного вскармливания.
Перед покупкой и использованием важно ознакомиться и с существующими недостатками. Препараты в виде мази могут оставлять жирные следы на одежде, которые не всегда убираются при стирке. Лекарственные средства нужно совмещать с приемом таблеток и микстур. В противном случае лечение окажется не эффективным.
Использование мази при растяжении мышц и связок является эффективным средством для борьбы с патологией. Это важный этап лечения. Чтобы терапия была успешной, связки быстрее восстанавливались, перед применением важно проконсультироваться с травматологом. Он назначит использование определенного препарата и обозначит его дозировку.
 Растяжение связок и мышц является одной из наиболее распространенных проблем, которые затрагивают опорно-двигательный аппарат. Обычно страдают нижние конечности (стопа) ввиду их особого строения.
Растяжение связок и мышц является одной из наиболее распространенных проблем, которые затрагивают опорно-двигательный аппарат. Обычно страдают нижние конечности (стопа) ввиду их особого строения.
Кроме того, растяжения часто возникают в коленном суставе, икроножных и бедренных мышцах.
При легких травмах лечение растяжения связок и мышц можно проводить в домашних условиях. Для этих целей применяются лечебные мази, устраняющие болевой синдром и ускоряющие процесс восстановления. Кроме того, необходимо зафиксировать поврежденные области конечностей, чтобы сократить уровень нагрузки, оказываемой на связки и мышцы.
Растяжение мышц диагностируется в случаях, когда выявлен частичный разрыв волокон, возникающий при сильных нагрузках. Чаще всего с подобными травмами сталкиваются профессиональные спортсмены.
Методика лечения растяжения мышц и связок ноги
Лечение, прежде всего, направлено на достижение следующих результатов:
- устранение болевого синдрома в связках и мышцах;
- снятие отечности;
- удаление сгустков крови;
- восстановление поврежденного сустава.
Длительность лечения напрямую зависит от характера травмы и степени ее тяжести. Восстановление связок при растяжении занимает обычно не менее одной недели. На эффективность лечения прежде всего оказывает влияние то, как пациент выполняет рекомендации, данные врачом.
В терапии растяжения мышц и связок ноги специалисты назначают следующие процедуры:
- Массаж для расслабления мышц.
- Охлаждающие гели. Применяется в течение первых двух дней после получения травмы.
- Согревающая мазь. Назначается на третий день.
Лечение растяжения мышц, при котором сохраняется целостность связок, заключается в соблюдении двухдневного постельного режима, дополненного применением обезболивающих мазей.
Виды препаратов при растяжении
 На начальном этапе восстановления сустава используются мази при растяжении связок на ноге, обладающие противовоспалительным и обезболивающим эффектами. Выбор объясняется тем, что:
На начальном этапе восстановления сустава используются мази при растяжении связок на ноге, обладающие противовоспалительным и обезболивающим эффектами. Выбор объясняется тем, что:
- Первый признак растяжения — появление болевого синдрома, который приносит серьезный дискомфорт.
- Если растяжение связок обусловлено следствием патологических процессов в организме, вызванных инфекционным заболеванием.
Для этих целей применяются следующие группы медикаментов:
- Нестероидные препараты, в виде охлаждающей мази и крема. Они способствуют быстрому устранению болевого синдрома и воспаления. В качестве действующего вещества применяются Ибупрофен, Диклофенак, Индометацин. К числу нестероидных препаратов относятся Кетопрофен, Вольтарен и другие.
- Антикоагулянты. Такие средства предназначаются для улучшения кровотока. Они препятствуют образованию тромбов в кровеносных сосудах. Мази на основе антикоагулянтов рекомендуется наносить на поврежденную мышцу в течение всего срока, необходимого для полного восстановления. Кроме того, эти средства можно использовать для профилактики сосудистых заболеваний и устранения неприятных ощущений в ноге.
- Охлаждающие. Имеют в своем составе ментол и камфорное масло, за счет чего устраняются судороги и расслабляются мышцы.
Но также для лечения растяжения мышц и связок на ногах, врачи рекомендуют применять мази, основанные на стероидных гормонах. Эффективность подобных препаратов объясняется тем, что гормоны подавляют воспалительные процессы в суставах и снижают отечность за счет уменьшения проницаемости стенок кровеносных сосудов.
Обезболивающие мази
 Выбор любого лекарственного средства должен основываться на рекомендациях врача. Так как препараты могут содержать в себе компоненты, на которые у пациента может развиться аллергическая реакция. Кроме того, самостоятельно покупать мази, обладающие обезболивающим эффектом, не рекомендуется в случаях, когда вследствие травмы повредился кожный покров.
Выбор любого лекарственного средства должен основываться на рекомендациях врача. Так как препараты могут содержать в себе компоненты, на которые у пациента может развиться аллергическая реакция. Кроме того, самостоятельно покупать мази, обладающие обезболивающим эффектом, не рекомендуется в случаях, когда вследствие травмы повредился кожный покров.
Ниже приведен краткий перечень мазей, кремов и гелей, которые можно применять для устранения болевых ощущений при поражениях связок и мышц:
- Апизартрон;
- Гевкамен;
- Гепариновая мазь;
- Кетонал;
- Хондрекс;
- Долгит;
- Фастум-гель;
- Быструм-гель;
- Вольтарен;
- Индовазин.
Хороший эффект достигается за счет сочетания мази и таблеток Троксевазина.
Согревающие мази
 Согревающие мази необходимо применять только на третий день после растяжения связок или мышц ног. Такие средства способствуют расширению стенки мелких кровеносных сосудов, за счет чего улучшается местное кровообращение. В результате спадает очаг воспаления и ускоряется процесс регенерации поврежденных связок.
Согревающие мази необходимо применять только на третий день после растяжения связок или мышц ног. Такие средства способствуют расширению стенки мелких кровеносных сосудов, за счет чего улучшается местное кровообращение. В результате спадает очаг воспаления и ускоряется процесс регенерации поврежденных связок.
Согревающие мази подразделяются на два вида:
- На основе пчелиного или змеиного яда. В первом случае речь идет о мазях типа Апизатрона и Вирапина, во втором – Випросала и Випратокса. Такие препараты отличаются повышенной всасываемостью, поэтому эффект от их применения становится заметным достаточно быстро.
- На основе растительных компонентов (Капсикам, Элаур, Капсодерма).
В составе таких препаратов встречаются камфора, эфирные растительные масла, никотиновая кислота. За счет разогревания пораженного участка расширяют стенки сосудов, что способствует быстрому восстановлению. При сильном жжении рекомендуется нанести растительное масло.
Важно отметить, что согревающие мази противопоказаны к применению в следующих случаях:
- Лицам, у которых на кожном покрове, в месте поражения, образовались открытые раны.
- Беременным и женщинам, которые кормят грудным молоком.
- Лицам с онкологическими заболеваниями.
- При обострении хронических соматических патологий и заболеваниях суставов.
- В случае индивидуальной непереносимости отдельных компонентов препарата.
Не следует длительное время применять нестероидные противовоспалительные мази, так как их компоненты достаточно быстро проникают в кровь и оказывают влияние уже на весь организм. Аналогичная рекомендация касается гормональных препаратов. Последние, при длительном использовании, оказывают негативное влияние на внутренние органы, включая надпочечники.
Перед применением, небольшое количество согревающей мази следует нанести на кожу, с целью проверки наличия аллергической реакции. В дальнейшем препарат используется 3 раза в день. Втирать его необходимо, массируя сустав в месте растяжения. Кроме того, во избежание попадания мази на слизистые оболочки наносить ее следует в перчатках.
Мази для снятия отечности
Мази, применяемые для снятия отечности при растяжении мышц и связок ноги, в своем составе содержат компоненты, которые подавляют активность медиаторов воспаления. Попутно такие препараты устраняют болевой синдром.
Для снятия отечности в области растяжения связок и мышц применяются:
Такие мази способствуют стабилизации сосудов. Чтобы усилить достигаемый эффект, на поврежденные конечности можно нанести компрессы, состоящие из календулы, подорожника и мяты.
Наилучшим препаратом для восстановления связок является то средство, которое, во-первых, не вызывает аллергическую реакцию, и, во-вторых, можно применять на всех этапах лечения.
boligolovnie.ru


 ереломы
шейки бедренной кости в молодом и среднем
возрасте происходят обычно при
приложении значительной физической
силы, например при падении с высоты,
автомобильных авариях и т.п. У лиц
пожилого и старческого возраста для
возникновения аналогичных повреждений
бывает достаточно незначительного
воздействия, чаще при аддукционном
механизме травмы (падении на бок), реже
– при абдукционном механизме (опора и
падение с разведенными ногами). Иногда
для возникновения повреждения этих
переломов у лиц пожилого и старческого
возраста достаточно споткнуться и
упасть на ровном месте. Часто для
возникновения перелома достаточно
неудачного поворота в постели или
другого резкого движения. При аддукционном
переломе за счет приведения дистального
фрагмента шеечно-диафизарный угол
уменьшается, возникает coxa vara. При
абдукционном – дистальный фрагмент
отведен кнаружи, шеечно-диафизарный
угол увеличивается (coxa valga) или практически
не изменяется. В большинстве случаев
при абдукционном переломе происходит
вколачивание дистального отломка в
центральный, и такой перелом называетсявколоченным (рис. 71).
ереломы
шейки бедренной кости в молодом и среднем
возрасте происходят обычно при
приложении значительной физической
силы, например при падении с высоты,
автомобильных авариях и т.п. У лиц
пожилого и старческого возраста для
возникновения аналогичных повреждений
бывает достаточно незначительного
воздействия, чаще при аддукционном
механизме травмы (падении на бок), реже
– при абдукционном механизме (опора и
падение с разведенными ногами). Иногда
для возникновения повреждения этих
переломов у лиц пожилого и старческого
возраста достаточно споткнуться и
упасть на ровном месте. Часто для
возникновения перелома достаточно
неудачного поворота в постели или
другого резкого движения. При аддукционном
переломе за счет приведения дистального
фрагмента шеечно-диафизарный угол
уменьшается, возникает coxa vara. При
абдукционном – дистальный фрагмент
отведен кнаружи, шеечно-диафизарный
угол увеличивается (coxa valga) или практически
не изменяется. В большинстве случаев
при абдукционном переломе происходит
вколачивание дистального отломка в
центральный, и такой перелом называетсявколоченным (рис. 71). .
Характерной является наружная ротация
поврежденной конечности, о которой
можно судить по положению надколенника
и переднего отдела стопы (рис. 72). При
чрезвертельных переломах ротация
особенно выражена, и наружный край стопы
нередко касается плоскости стола,
медиальные переломы сопровождаются
меньшей наружной ротацией, а при
вколоченных абдукционных медиальных
переломах она может вовсе отсутствовать.
.
Характерной является наружная ротация
поврежденной конечности, о которой
можно судить по положению надколенника
и переднего отдела стопы (рис. 72). При
чрезвертельных переломах ротация
особенно выражена, и наружный край стопы
нередко касается плоскости стола,
медиальные переломы сопровождаются
меньшей наружной ротацией, а при
вколоченных абдукционных медиальных
переломах она может вовсе отсутствовать. атеральные
или вертельные переломычаще
встречаются после 70 летнего возраста,
что связано с резким остеопорозом данной
области, особенно у женщин, у которых
переломы возникают в 7 раз чаще, чем у
мужчин. Однако в последние годы по
материалам нашей клиники выявлена
тенденция к «омоложению» переломов
проксимальной части бедра. Эти переломы
возникают как у женщин, так и у мужчин
работоспособного возраста (402).
Механизм возникновения данных повреждений
такой же, как переломов шейки бедра.
атеральные
или вертельные переломычаще
встречаются после 70 летнего возраста,
что связано с резким остеопорозом данной
области, особенно у женщин, у которых
переломы возникают в 7 раз чаще, чем у
мужчин. Однако в последние годы по
материалам нашей клиники выявлена
тенденция к «омоложению» переломов
проксимальной части бедра. Эти переломы
возникают как у женщин, так и у мужчин
работоспособного возраста (402).
Механизм возникновения данных повреждений
такой же, как переломов шейки бедра. сновным
методом лечения переломов вертельной
области со смещением отломков является
метод постоянного скелетного вытяжения
и (или) остеосинтез. Выбор метода
лечения в каждом конкретном случае
должен быть строго индивидуальным.
При этом следует учитывать характер
перелома, возраст больного, наличие
сопутствующей патологии, социальный
статус больного и степень вероятности
возможных осложнений при выборе каждого
из методов лечения.
сновным
методом лечения переломов вертельной
области со смещением отломков является
метод постоянного скелетного вытяжения
и (или) остеосинтез. Выбор метода
лечения в каждом конкретном случае
должен быть строго индивидуальным.
При этом следует учитывать характер
перелома, возраст больного, наличие
сопутствующей патологии, социальный
статус больного и степень вероятности
возможных осложнений при выборе каждого
из методов лечения.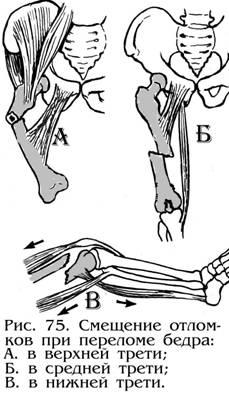 онсолидация
перелома в зависимости от его характера
и способа лечения наступает через 3 – 5
– 7 месяцев с момента травмы. Нагрузку
на поврежденную конечность разрешают
после оценки результатов контрольной
рентгенограммы, но не ранее чем через
4,5 – 6 месяцев.
онсолидация
перелома в зависимости от его характера
и способа лечения наступает через 3 – 5
– 7 месяцев с момента травмы. Нагрузку
на поврежденную конечность разрешают
после оценки результатов контрольной
рентгенограммы, но не ранее чем через
4,5 – 6 месяцев. ри
переломах бедра в нижней трети при
осмотре выявляется деформация и
значительная припухлость в области
коленного сустава. По передней поверхности
пальпаторно определяется западение
мягких тканей, что объясняется типичным
смещением дистального отломка кзади
под влиянием икроножной мышцы. При
значительном его смещении может
повреждаться сосудисто-нервный пучок,
что проявляется побледнеем и похолоданием
стопы и голени, отсутствием пульса на
артериях стопы, появлением зон снижения
чувствительности. Клиническое проявление
ишемического синдрома в этих случаях
зависит от вида повреждения подколенных
сосудов и степени развившейся ишемии
конечности. Несмотря на типичную
клиническую картину, проведение
рентгенологического исследования
необходимо во всех случаях при подозрении
на повреждение кости. Это позволяет
уточнить диагноз и выбрать оптимальный
метод лечения больного.
ри
переломах бедра в нижней трети при
осмотре выявляется деформация и
значительная припухлость в области
коленного сустава. По передней поверхности
пальпаторно определяется западение
мягких тканей, что объясняется типичным
смещением дистального отломка кзади
под влиянием икроножной мышцы. При
значительном его смещении может
повреждаться сосудисто-нервный пучок,
что проявляется побледнеем и похолоданием
стопы и голени, отсутствием пульса на
артериях стопы, появлением зон снижения
чувствительности. Клиническое проявление
ишемического синдрома в этих случаях
зависит от вида повреждения подколенных
сосудов и степени развившейся ишемии
конечности. Несмотря на типичную
клиническую картину, проведение
рентгенологического исследования
необходимо во всех случаях при подозрении
на повреждение кости. Это позволяет
уточнить диагноз и выбрать оптимальный
метод лечения больного. В особо сложных случаях смещения
отломков перелома нижней трети диафиза
бедра следует применять скелетное
вытяжениедвумя тягами(рис. 77):
В особо сложных случаях смещения
отломков перелома нижней трети диафиза
бедра следует применять скелетное
вытяжениедвумя тягами(рис. 77): епрямого
механизма травмы. Различают переломы
(рис. 78) одного из мыщелков и обоих
мыщелков бедренной кости (межмыщелковыеY- и Т – образные).
Изолированные переломы мыщелков
возникают обычно при резком отклонении
голени кнутри (перелом внутреннего
мыщелка) или кнаружи (перелом наружного
мыщелка). Переломы обоих мыщелков чаще
возникают в результате падения с большой
высоты на выпрямленную ногу.
епрямого
механизма травмы. Различают переломы
(рис. 78) одного из мыщелков и обоих
мыщелков бедренной кости (межмыщелковыеY- и Т – образные).
Изолированные переломы мыщелков
возникают обычно при резком отклонении
голени кнутри (перелом внутреннего
мыщелка) или кнаружи (перелом наружного
мыщелка). Переломы обоих мыщелков чаще
возникают в результате падения с большой
высоты на выпрямленную ногу. тот
метод позволяет выполнить все 4 принципа
лечения внутрисуставных повреждений:
тот
метод позволяет выполнить все 4 принципа
лечения внутрисуставных повреждений: Эти
повреждения происходят чаще всего в
результате прямой травмы, а также при
стремительном и резком разгибании в
коленном суставе с целью удержаться на
ногах в момент скольжения ног вперед и
падения тела назад. Чаще всего встречаются
поперечные переломы надколенника, реже
– сегментарные, оскольчатые, звездчатые,
вертикальные и другие виды. В практической
работе различают переломы надколенника
без расхождения и с расхождением
отломков, что необходимо для выбора
оптимального метода лечения.
Эти
повреждения происходят чаще всего в
результате прямой травмы, а также при
стремительном и резком разгибании в
коленном суставе с целью удержаться на
ногах в момент скольжения ног вперед и
падения тела назад. Чаще всего встречаются
поперечные переломы надколенника, реже
– сегментарные, оскольчатые, звездчатые,
вертикальные и другие виды. В практической
работе различают переломы надколенника
без расхождения и с расхождением
отломков, что необходимо для выбора
оптимального метода лечения. ечение.
При целости бокового связочного аппарата
проводят консервативное лечение:
пункция сустава, эвакуация гемартроза,
введение 20-30 мл. 1% раствор новокаина.
Фиксация коленного сустава осуществляется
задней гипсовой шиной или циркулярной
гипсовой повязкой от ягодичной складки
до лодыжек под углом незначительного
сгибания (до 5°). Если в остром периоде
травмы сустав фиксирует циркулярной
гипсовой повязкой, то такого больного
необходимо госпитализировать для
наблюдения, так как из-за нарастающего
отека может произойти сдавление сосудов
и ишемия поврежденной конечности в
гипсовой повязке. Даже если больной
остается в специализированном отделении,
повязку над коленным суставов следует
рассечь и предупредить об этом дежурный
персонал. При благоприятном течении
посттравматического периода на третий
день назначают лечебную гимнастику,
начинают тренировать мышцы бедра,
напрягая их. На 7 день больному разрешают ходить с
помощью костылей, опираясь на больную
ногу. Гипсовую повязку снимают через 4
недели, трудоспособность восстанавливается
через 6-8 недель.
ечение.
При целости бокового связочного аппарата
проводят консервативное лечение:
пункция сустава, эвакуация гемартроза,
введение 20-30 мл. 1% раствор новокаина.
Фиксация коленного сустава осуществляется
задней гипсовой шиной или циркулярной
гипсовой повязкой от ягодичной складки
до лодыжек под углом незначительного
сгибания (до 5°). Если в остром периоде
травмы сустав фиксирует циркулярной
гипсовой повязкой, то такого больного
необходимо госпитализировать для
наблюдения, так как из-за нарастающего
отека может произойти сдавление сосудов
и ишемия поврежденной конечности в
гипсовой повязке. Даже если больной
остается в специализированном отделении,
повязку над коленным суставов следует
рассечь и предупредить об этом дежурный
персонал. При благоприятном течении
посттравматического периода на третий
день назначают лечебную гимнастику,
начинают тренировать мышцы бедра,
напрягая их. На 7 день больному разрешают ходить с
помощью костылей, опираясь на больную
ногу. Гипсовую повязку снимают через 4
недели, трудоспособность восстанавливается
через 6-8 недель. Нередко
наблюдается повреждение
крестообразных связок.
Они играют большую роль в стабилизации
коленного сустава. При выпрямленной
ноге крестообразные связки напрягаются
вместе с боковыми, значительно
способствуют ротации голени. Передняя
крестообразная связка ограничивает
смещение проксимального метаэпифиза
большеберцовой кости кпереди, а задняя
предупреждает переразгибание в
коленном суставе. Чаще повреждается
передняя крестообразная связка.
Нередко это сочетается с повреждением
боковых связок и менисков.
Нередко
наблюдается повреждение
крестообразных связок.
Они играют большую роль в стабилизации
коленного сустава. При выпрямленной
ноге крестообразные связки напрягаются
вместе с боковыми, значительно
способствуют ротации голени. Передняя
крестообразная связка ограничивает
смещение проксимального метаэпифиза
большеберцовой кости кпереди, а задняя
предупреждает переразгибание в
коленном суставе. Чаще повреждается
передняя крестообразная связка.
Нередко это сочетается с повреждением
боковых связок и менисков.














 [8], [9], [10], [11], [12], [13], [14], [15], [16]
[8], [9], [10], [11], [12], [13], [14], [15], [16]
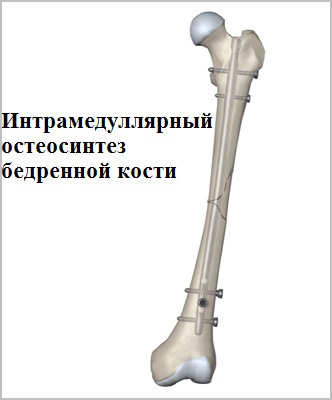
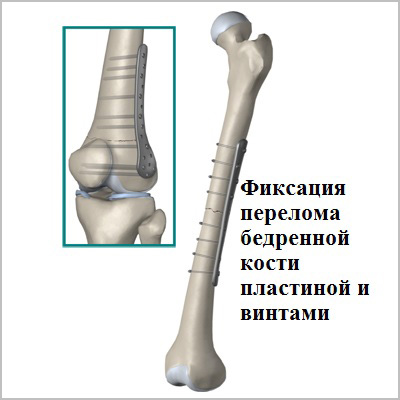
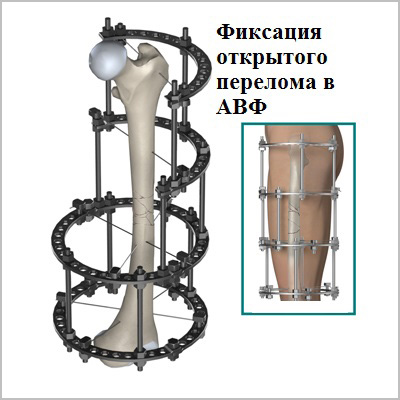
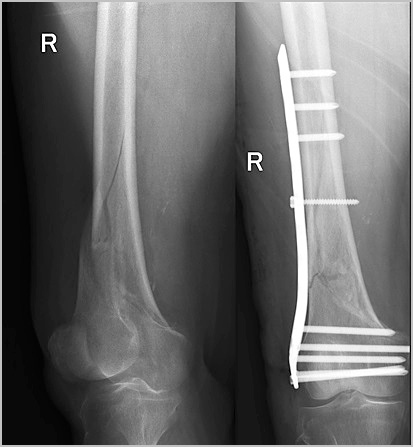
 Перелом бедренной кости встречается в любых возрастных категориях.
Перелом бедренной кости встречается в любых возрастных категориях.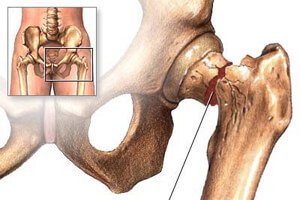 Бедро – одна из крупных костей организма. Расположена она между тазом и берцовыми костями. Образует 2 сустава – тазобедренный и коленный.
Бедро – одна из крупных костей организма. Расположена она между тазом и берцовыми костями. Образует 2 сустава – тазобедренный и коленный.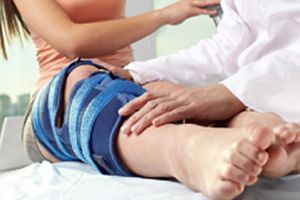 Травмы должны лечиться только в стационарах. Все переломы бедренной кости лечатся путем хирургического сопоставления отломков.
Травмы должны лечиться только в стационарах. Все переломы бедренной кости лечатся путем хирургического сопоставления отломков.
 После основного лечения – необходим курс восстановительного лечения.
После основного лечения – необходим курс восстановительного лечения. Часто бедро ломается в результате автомобильной аварии, при столкновении с бампером автомобиля.
Часто бедро ломается в результате автомобильной аварии, при столкновении с бампером автомобиля. Бедренная кость может ломаться в разных отделах – проксимальном (расположен ближе к тазовым костям), дистальном (ближе к костям голени) и в срединной части. Каждый из этих видов имеет свои индивидуальные симптомы и предполагает методики лечения.
↑
Бедренная кость может ломаться в разных отделах – проксимальном (расположен ближе к тазовым костям), дистальном (ближе к костям голени) и в срединной части. Каждый из этих видов имеет свои индивидуальные симптомы и предполагает методики лечения.
↑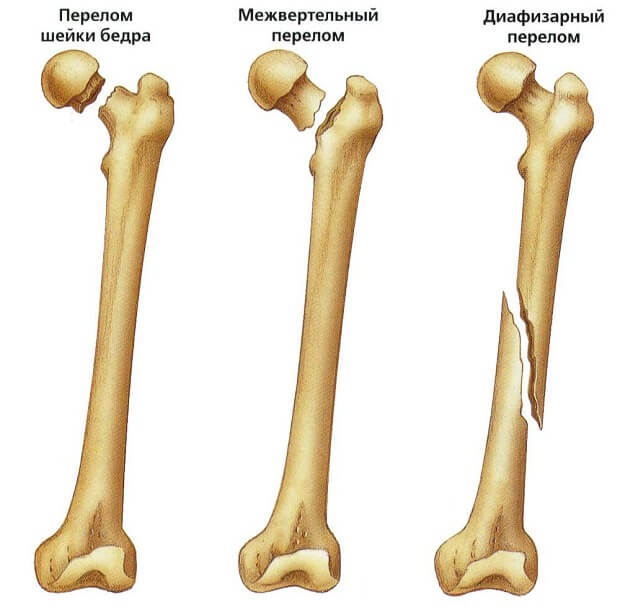


 Переломы такой крупной кости, как бедро, достаточно легко определяются при осмотре. Более трудно определить перелом в проксимальной части, в области шейки бедра.
Переломы такой крупной кости, как бедро, достаточно легко определяются при осмотре. Более трудно определить перелом в проксимальной части, в области шейки бедра. Это тяжелая травма, которая может привести даже к летальному исходу. Медицинская помощь должна оказываться уже на месте происшествия.
Это тяжелая травма, которая может привести даже к летальному исходу. Медицинская помощь должна оказываться уже на месте происшествия. Сломанную ногу необходимо иммобилизировать, чтобы предотвратить дальнейшее смещение костных отломков. Для этого на всю ногу от стопы до поясницы накладывается шина при переломе бедренной кости и пациент транспортируется на носилках в положении лежа.
Сломанную ногу необходимо иммобилизировать, чтобы предотвратить дальнейшее смещение костных отломков. Для этого на всю ногу от стопы до поясницы накладывается шина при переломе бедренной кости и пациент транспортируется на носилках в положении лежа.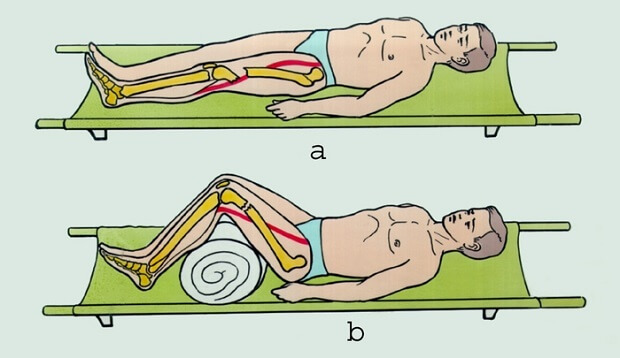
 Заподозрить течение остеопороза можно по следующим признакам:
Заподозрить течение остеопороза можно по следующим признакам: Анализ на плотность костей проводится с использованием:
Анализ на плотность костей проводится с использованием: Рентгеновская денситометрия также считается высокоинформативным и точным методом диагностики остеопороза. Его главный недостаток заключается в том, что в ходе обследования ткани подвергаются вредному облучению. В связи с этим метод имеет множество противопоказаний.
Рентгеновская денситометрия также считается высокоинформативным и точным методом диагностики остеопороза. Его главный недостаток заключается в том, что в ходе обследования ткани подвергаются вредному облучению. В связи с этим метод имеет множество противопоказаний.
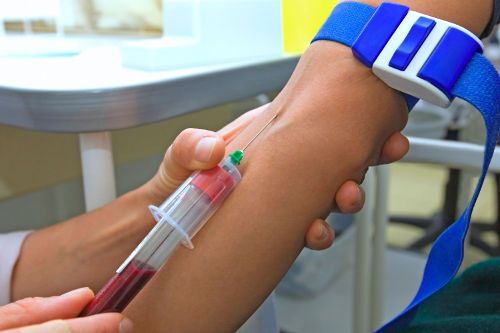

 Чаще всего проверяют минеральную плотность костей позвоночника и тазобедренных суставов. Пациент ложится на стол, под которым находится источник излучения. Результаты отражения лучей от костных структур фиксирует специальный датчик, затем полученные данные обрабатываются компьютерной программой и выдаются на экран монитора.
Чаще всего проверяют минеральную плотность костей позвоночника и тазобедренных суставов. Пациент ложится на стол, под которым находится источник излучения. Результаты отражения лучей от костных структур фиксирует специальный датчик, затем полученные данные обрабатываются компьютерной программой и выдаются на экран монитора.

 Существует генетическая предрасположенность к остеопорозу. Поэтому, если кто-то в семье имеет данное заболевание, рекомендуется пройти генетическое тестирование для выявления вероятности развития болезни. Генетическое тестирование на выявление предрасположенности к остеопорозу рекомендуют при:
Существует генетическая предрасположенность к остеопорозу. Поэтому, если кто-то в семье имеет данное заболевание, рекомендуется пройти генетическое тестирование для выявления вероятности развития болезни. Генетическое тестирование на выявление предрасположенности к остеопорозу рекомендуют при: Ультразвуковая диагностика весьма популярна из-за невысокой стоимости и доступности. Результаты исследования можно получить сразу же, а также радует отсутствие излучения.
Ультразвуковая диагностика весьма популярна из-за невысокой стоимости и доступности. Результаты исследования можно получить сразу же, а также радует отсутствие излучения.
 Остеопороз, приводящий к деминерализации костной ткани в организме человека, требует грамотного и быстрого диагностирования. Выявление болезни является залогом ее успешного лечения. С этой целью определяют причины дистрофии опорно-двигательного аппарата.
Остеопороз, приводящий к деминерализации костной ткани в организме человека, требует грамотного и быстрого диагностирования. Выявление болезни является залогом ее успешного лечения. С этой целью определяют причины дистрофии опорно-двигательного аппарата.
 В кровяной сыворотке норма ионизированного кальция колеблется от 1,0 до 1,35 ммоль/л.
В кровяной сыворотке норма ионизированного кальция колеблется от 1,0 до 1,35 ммоль/л. Первичный остеопороз характеризуется нормальной или немного заниженной степенью содержания неорганического фосфора. При заболевании, причиненном глюкокортикоидами, отмечаются повышенные потери элемента, что выводится вместе с мочой. В организме присутствует в виде фосфатов магния или кальция.
Первичный остеопороз характеризуется нормальной или немного заниженной степенью содержания неорганического фосфора. При заболевании, причиненном глюкокортикоидами, отмечаются повышенные потери элемента, что выводится вместе с мочой. В организме присутствует в виде фосфатов магния или кальция. Это гормон, выделяемый околощитовидными железами, регулирующий фосфорно-кальциевое соотношение в кровеносной системе, предназначен для увеличения концентрации кальция и уменьшения фосфора, благодаря чему микроэлементы усваиваются активно в желудочно-кишечном тракте.
Это гормон, выделяемый околощитовидными железами, регулирующий фосфорно-кальциевое соотношение в кровеносной системе, предназначен для увеличения концентрации кальция и уменьшения фосфора, благодаря чему микроэлементы усваиваются активно в желудочно-кишечном тракте.



























 Запястье
Запястье Разновидность бинтования
Разновидность бинтования Круговая повязка
Круговая повязка Бинтование
Бинтование
 Такой способ фиксации полезен привывихе сустава.
Такой способ фиксации полезен привывихе сустава. В этот фиксирующий отрез вплетены волокна, способные растягиваться и возвращаться в прежнюю форму.
В этот фиксирующий отрез вплетены волокна, способные растягиваться и возвращаться в прежнюю форму.


 Повреждения пальцев с правильно наложенной повязкой на длительное время лишают человека физической активности. Это связано с особенным анатомическим строением пальцев. На 4-х пальцах есть по 3 фаланги. Они обеспечивают скользящее движение пальцев. Большой палец имеет от природы всего 2 фаланги, из-за этого его ноготь находится ниже и является более толстым. Но 4 пальца природой соединены между собой суставными связками, тогда как большой палец значительно отставлен в сторону и не связан с остальными 4-мя общими суставами. Из-за этого они реже травмируются. А большой палец, как не связанный с дополнительными косточками, и не имеющий такой поддержки, травмируется значительно чаще.
Повреждения пальцев с правильно наложенной повязкой на длительное время лишают человека физической активности. Это связано с особенным анатомическим строением пальцев. На 4-х пальцах есть по 3 фаланги. Они обеспечивают скользящее движение пальцев. Большой палец имеет от природы всего 2 фаланги, из-за этого его ноготь находится ниже и является более толстым. Но 4 пальца природой соединены между собой суставными связками, тогда как большой палец значительно отставлен в сторону и не связан с остальными 4-мя общими суставами. Из-за этого они реже травмируются. А большой палец, как не связанный с дополнительными косточками, и не имеющий такой поддержки, травмируется значительно чаще. Большой палец расположен отдельно от других, поэтому он часто переносит на тренировках повышенные ударные нагрузки, и чаще других подвергается травмированию. Чтобы предупредить спортивное травмирование, рекомендуется перед тренировкой, и тем более, перед соревновательным боем завязывать эластичный бинт на большой палец руки.
Большой палец расположен отдельно от других, поэтому он часто переносит на тренировках повышенные ударные нагрузки, и чаще других подвергается травмированию. Чтобы предупредить спортивное травмирование, рекомендуется перед тренировкой, и тем более, перед соревновательным боем завязывать эластичный бинт на большой палец руки. Чтобы надёжно перевязать суставы, рекомендуется брать эластичные бинты для пальцев со средним показателем растяжения, что составляет 100% общей длины. Повязки накладываются при бытовых и спортивных повреждениях. Если травматолог в поликлинике не назначает носить эластичную повязку, заживление суставов и возвращение полного объёма движений происходит долго, до нескольких лет. Тогда как в спортивной медицине перевязывать пальцы на руках – обязательный элемент тренировок, в профилактических целях и в случае защиты травмированных суставов в щадящем тренировочном режиме.
Чтобы надёжно перевязать суставы, рекомендуется брать эластичные бинты для пальцев со средним показателем растяжения, что составляет 100% общей длины. Повязки накладываются при бытовых и спортивных повреждениях. Если травматолог в поликлинике не назначает носить эластичную повязку, заживление суставов и возвращение полного объёма движений происходит долго, до нескольких лет. Тогда как в спортивной медицине перевязывать пальцы на руках – обязательный элемент тренировок, в профилактических целях и в случае защиты травмированных суставов в щадящем тренировочном режиме. Неоценимое значение в обеспечении функций кистей имеют большие пальцы. По своему положению он противостоит остальным пальцам, обеспечивая хватательные движения. Как замотать большой палец эластичным бинтом, в каких ситуациях это требуется, важно знать каждому спортсмену, в тех видах спорта, где на кисти и на пальцы рук ложится высокая физическая и двигательная нагрузка. Многообразные движения большого пальца дают возможность выполнять тонкие и скоординированные движения. Преимущество большого пальца перед другими четырьмя – он окружен мышечной связочной тканями кисти. При простых ранениях достаточно обработать ранку септическим раствором, наклеить местную повязку и надеть трубчатый бинт на палец.
Неоценимое значение в обеспечении функций кистей имеют большие пальцы. По своему положению он противостоит остальным пальцам, обеспечивая хватательные движения. Как замотать большой палец эластичным бинтом, в каких ситуациях это требуется, важно знать каждому спортсмену, в тех видах спорта, где на кисти и на пальцы рук ложится высокая физическая и двигательная нагрузка. Многообразные движения большого пальца дают возможность выполнять тонкие и скоординированные движения. Преимущество большого пальца перед другими четырьмя – он окружен мышечной связочной тканями кисти. При простых ранениях достаточно обработать ранку септическим раствором, наклеить местную повязку и надеть трубчатый бинт на палец.
 Он нужен всегда – и в волейболе спортсменам, и в футболе болельщикам. Его просто надо беречь для жизни – всегда пригодится.
Он нужен всегда – и в волейболе спортсменам, и в футболе болельщикам. Его просто надо беречь для жизни – всегда пригодится.




















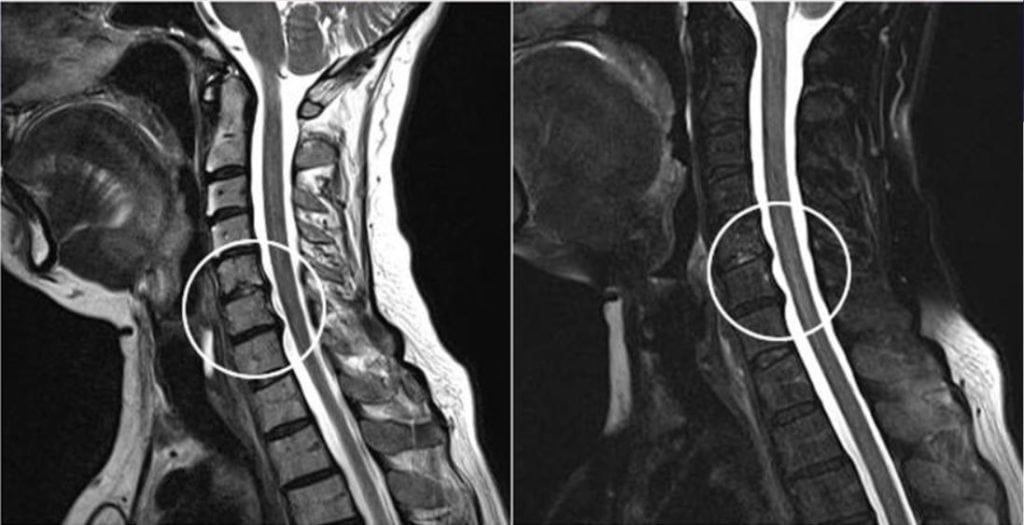




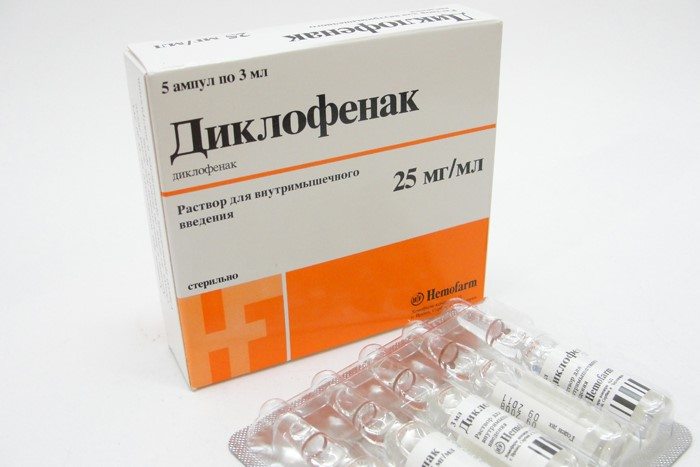



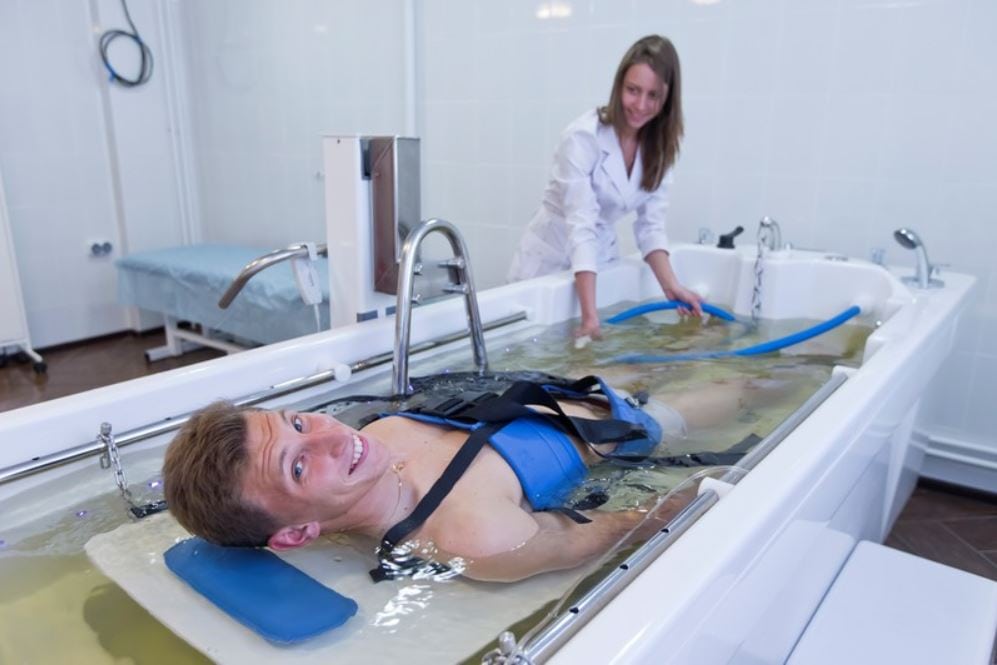


















 Синдром в шее
Синдром в шее Острая боль в шее – первый и основной симптом
Острая боль в шее – первый и основной симптом Депрессии и паника – симптомы поражения
Депрессии и паника – симптомы поражения Мануальная терапия при проблемах с шеей
Мануальная терапия при проблемах с шеей Разминка при сидячей работе – эффективная профилактика
Разминка при сидячей работе – эффективная профилактика




 Второе заболевание – инфаркт. Болевые характеристики при данной болезни можно классифицировать как нестерпимые и быстро усиливающиеся.
Второе заболевание – инфаркт. Болевые характеристики при данной болезни можно классифицировать как нестерпимые и быстро усиливающиеся.


 При введении в пищевод или гортань медицинского инструмента при эндоскопии мазь наносят специальной турундой на слизистые.
При введении в пищевод или гортань медицинского инструмента при эндоскопии мазь наносят специальной турундой на слизистые. отеки;
отеки;









 Загрузка…
Загрузка…
