К веществам не относится ибупрофен: Ибупрофен — Википедия – (Ibuprophenum)- , , , .
К веществам не относится ибупрофен — Все про суставы
Source: www.aif.ru
Читайте также
| Действующее вещество: Парацетамол | ||
| Парацетамол (Фармстандарт) Панадол (ГлаксоСмитКляйн) Калпол (ГлаксоСмитКляйн) Цефекон Д (Штада) Эффералган (Бристол Майерс) | 1,7–2,5 34–90 79,5–99 27,7–49,3 110–202,5 | Используют при болях слабой и умеренной интенсивности и как жаропонижающее средство. Противопоказан при нарушениях работы печени. Возможна тошнота. При длительном приеме, передозировке и одновременном приеме с алкоголем повышается вероятность токсического влияния на печень и кровь. Разрешен при беременности и у грудных детей. |
| Действующее вещество: Парацетамол + напроксен + кофеин + дротаверин + фенирамина малеат | ||
| Пенталгин с дротаверином (Фармстандарт) | 55–130,9 | Содержит два анальгетика, стимулятор кофеин, спазмолитик и антигистаминный компонент фенирамин. Хорошо помогает не только при головной боли, но и при болезненных месячных, а также при простуде. |
| Действующее вещество: Парацетамол + кофеин + пропифеназон | ||
| Саридон (Байер) Новалгин (Стиролбиофарм) | 113,7–276,5 169–327 | Содержит два компонента, оказывающих болеутоляющее, жаропонижающее и противовоспалительное действие, и кофеин, уменьшающий чувство усталости и повышающий артериальное давление. Действует более мощно, чем обычный парацетамол. Подходит для лечения менструальных болей. Противопоказан пациентам со стенокардией. |
| Действующее вещество: Парацетамол + аскорбиновая кислота | ||
| Гриппостад (Штада) Эффералган с витамином С (Бристол Майерс) | 50–178,5 80–119 | Предназначен специально для лечения головной боли на фоне простудных заболеваний. Витамин С необходим для нормальной работы иммунной системы. Побочные эффекты и противопоказания те же, что и у парацетамола. |
| Действующее вещество: Парацетамол + кофеин | ||
| Мигренол (Фор Венчерз) Панадол экстра (ГлаксоСмитКляйн) Солпадеин фаст (ГлаксоСмитКляйн)) | 75–184,5 32–90 84,75–138,9 | Кофеин, входящий в состав препарата, придает бодрость и усиливает действие парацетамола. Препарат хорошо подходит для лечения головной боли на фоне пониженного артериального давления, но нежелателен для гипертоников. Противопоказан при бессоннице и повышенной возбудимости. |
| Действующее вещество: Парацетамол + дифенгидрамин | ||
| Мигренол ПМ (Фор Венчерз) | 100–177 | Комбинированный препарат, в состав которого входят обезболивающий и антигистаминный компоненты. Дифенгидрамин усиливает обезболивающее действие парацетамола, при этом обладает выраженным противоаллергическим и снотворным действием. Хорошо подходит тем, кто из-за болей не может уснуть. Нельзя применять водителям. Имеет немало противопоказаний и побочных эффектов, перед применением необходимо внимательно изучить инструкцию. |
| Действующее вещество: Парацетамол + фенилэфрин + аскорбиновая кислота | ||
| Колдрекс Максгрипп (ГлаксоСмитКляйн) Колдрекс Хотрем (ГлаксоСмитКляйн) Флюколдекс-С (Наброс фарма) | 309–412 205–334,8 41,89–75 | Содержит вещества для уменьшения заложенности носа и витамин С, укрепляющий иммунитет. Хорошо подходит для лечения головной боли на фоне насморка. Противопоказан при тиреотоксикозе, гипертонии и других заболеваниях сердечно-сосудистой системы. |
| Действующее вещество: Парацетамол + кодеин + кофеин + пропифеназон + фенобарбитал | ||
| Пенталгин Плюс (Фармстандарт) | 25–160 | Действуют мощно. Применяются в основном в случае неэффективности других болеутоляющих препаратов. Желательно использовать эпизодически. При приеме дольше 5 дней необходим контроль за показателями общего и биохимического анализа крови. Обладают рядом побочных эффектов, могут вызывать сонливость и заторможенность. Нельзя использовать спортсменам, сдающим тесты на допинг. |
| Действующее вещество: Напроксен + метамизол натрия + кодеин + кофеин + фенобарбитал | ||
| Пенталгин-Н (Фармстандарт) Пиралгин (Белмедпрепараты) | 78,6–163 29–84,5 | Действуют мощно. Применяются в основном в случае неэффективности других болеутоляющих препаратов. Желательно использовать эпизодически. При приеме дольше 5 дней необходим контроль за показателями общего и биохимического анализа крови. Обладают рядом побочных эффектов, могут вызывать сонливость и заторможенность. Нельзя использовать спортсменам, сдающим тесты на допинг. |
| Действующее вещество: Парацетамол + кодеин + кофеин + метамизол натрия + фенобарбитал | ||
| Пенталгин-ICN (Фармстандарт) Седал-М (Софарма) Седальгин-Нео (Актавис) | 81–150 60–82,4 56,5–159,5 | Действуют мощно. Применяются в основном в случае неэффективности других болеутоляющих препаратов. Желательно использовать эпизодически. При приеме дольше 5 дней необходим контроль за показателями общего и биохимического анализа крови. Обладают рядом побочных эффектов, могут вызывать сонливость и заторможенность. Нельзя использовать спортсменам, сдающим тесты на допинг. |
| Действующее вещество: Парацетамол + кофеин + пропифеназон + кодеин | ||
| Каффетин (Алкалоид) | 60–195,6 | Входящие в состав препаратов кодеин и кофеин усиливают действие анальгетиков, при этом кодеин оказывает еще и противокашлевое действие. |
| Действующее вещество: Парацетамол + кодеин + кофеин | ||
| Солпадеин (ГлаксоСмитКляйн) | 74–131,6 | Входящие в состав препаратов кодеин и кофеин усиливают действие анальгетиков, при этом кодеин оказывает еще и противокашлевое действие. |
| Действующее вещество: Парацетамол + хлорфенамин | ||
| Флюколдекс (Наброс Фарма) | 48–105 | Применяется для лечения головной боли на фоне насморка, гайморита и других синуситов. Обладает небольшим успокаивающим действием. |
| Действующее вещество: Парацетамол + фенилэфрин + кофеин + хлорфенамин | ||
| Ринза (Юник фармасьютикал лабораториз) Риниколд (Шрея) | 98,4–122,6 41–110,5 | Содержат противоаллергический компонент и вещество, уменьшающее заложенность носа. Предназначены для лечения головной боли и лихорадки при простуде, сопровождающейся сильным насморком. Из-за наличия сосудосуживающего вещества фенилэфрина противопоказаны при тяжелой гипертонии, тиреотоксикозе, сахарном диабете и многих других заболеваниях. |
| Действующее вещество: Парацетамол + фенилэфрин + кофеин + фенирамин | ||
| Ринзасип (Юник фармасьютикал лабораториз) Риниколд Хотмикс (Шрея) | 72,1–189,1 96–180 | Содержат противоаллергический компонент и вещество, уменьшающее заложенность носа. Предназначены для лечения головной боли и лихорадки при простуде, сопровождающейся сильным насморком. Из-за наличия сосудосуживающего вещества фенилэфрина противопоказаны при тяжелой гипертонии, тиреотоксикозе, сахарном диабете и многих других заболеваниях. |
| Действующее вещество: Парацетамол + фенилэфрин + кофеин + фенирамин + аскорбиновая кислота | ||
| Ринзасип с витамином С (Юник фармасьютикал лабораториз) | 98–269,7 | Содержат противоаллергический компонент и вещество, уменьшающее заложенность носа. Предназначены для лечения головной боли и лихорадки при простуде, сопровождающейся сильным насморком. Из-за наличия сосудосуживающего вещества фенилэфрина противопоказаны при тяжелой гипертонии, тиреотоксикозе, сахарном диабете и многих других заболеваниях. |
| Действующее вещество: Парацетамол + фенилэфрин + фенирамин | ||
| Терафлю (Новартис) | 97,5–410 | Содержат противоаллергический компонент и вещество, уменьшающее заложенность носа. Предназначены для лечения головной боли и лихорадки при простуде, сопровождающейся сильным насморком. Из-за наличия сосудосуживающего вещества фенилэфрина противопоказаны при тяжелой гипертонии, тиреотоксикозе, сахарном диабете и многих других заболеваниях. |
| Действующее вещество: Парацетамол + фенилэфрин + хлорфенамин | ||
| Антифлу (Байер) Колдакт Флю Плюс (Ранбакси) Терафлю Экстратаб (Новартис) | 119,5–246 71,66–175 151,17–270 | Содержат противоаллергический компонент и вещество, уменьшающее заложенность носа. Предназначены для лечения головной боли и лихорадки при простуде, сопровождающейся сильным насморком. Из-за наличия сосудосуживающего вещества фенилэфрина противопоказаны при тяжелой гипертонии, тиреотоксикозе, сахарном диабете и многих других заболеваниях. |
| Действующее вещество: Парацетамол + кофеин + хлорфенамин | ||
| Флюколдекс-Н (Наброс фарма) | 48,21–99 | Хорошо подходит для лечения головной боли и лихорадки на фоне насморка, гайморита и других синуситов. При приеме препарата следует учитывать возбуждающий эффект кофеина и избегать избыточного употребления чая и кофе. |
| Действующее вещество: Парацетамол + фенилэфрин + кофеин + терпингидрат + аскорбиновая кислота | ||
| Колдрекс (ГлаксоСмитКляйн) | 172,8–353 | Препарат, содержащий вещества для уменьшения заложенности носа и лечения кашля. Хорошо подходит для лечения головной боли на фоне простудных заболеваний. Из-за наличия сосудосуживающего фенилэфрина противопоказан при тиреотоксикозе, гипертонии и других заболеваниях сердечно-сосудистой системы. |
| Действующее вещество: Парацетамол + хлорфенамин + аскорбиновая кислота | ||
| Антифлу Кидс (Байер) Антигриппин (Натур Продукт) | 68,7–194,9 161,5–473 | Хорошо подходят для лечения простудной головной боли и насморка, укрепляют иммунитет. Не содержат кофеина и сосудосуживающих веществ, поэтому могут использоваться при гипертонии и других сердечно-сосудистых заболеваниях. |
| Действующее вещество: Парацетамол + фенирамин + аскорбиновая кислота | ||
| Фервекс (Бристол-Майерс сквибб) | 115,5–370,5 | Хорошо подходят для лечения простудной головной боли и насморка, укрепляют иммунитет. Не содержат кофеина и сосудосуживающих веществ, поэтому могут использоваться при гипертонии и других сердечно-сосудистых заболеваниях. |
| Действующее вещество: Парацетамол + дицикловерина гидрохлорид | ||
| Триган-Д (Кадила фармасьютикалз) | 30–63,8 | Обладают обезболивающим и спазмолитическим эффектом. Наиболее эффективны в тех случаях, когда головная боль вызвана спазмом сосудов. Хорошо помогают при болезненных месячных и различных коликах. Нежелательно использовать при неясных болях в животе, так как могут замаскировать картину аппендицита. |
| Действующее вещество: Ибупрофен + питофенон + фенпивериния бромид | ||
| Новиган (Д-р Редди’с) | 72–178 | Обладают обезболивающим и спазмолитическим эффектом. Наиболее эффективны в тех случаях, когда головная боль вызвана спазмом сосудов. Хорошо помогают при болезненных месячных и различных коликах. Нежелательно использовать при неясных болях в животе, так как могут замаскировать картину аппендицита. |
| Действующее вещество: Метамизол натрия + питофенон + фенпивериния бромид | ||
| Спазмалгон (Актавис) Брал (Микро Лабс) Максиган (Юнихэм лабораториз) Ревалгин (Шрея) Спазган (Вокхард) | 103,2–131,3 12,5–50 75–146 34,5–99,5 46–103 | Обладают обезболивающим и спазмолитическим эффектом. Наиболее эффективны в тех случаях, когда головная боль вызвана спазмом сосудов. Хорошо помогают при болезненных месячных и различных коликах. Нежелательно использовать при неясных болях в животе, так как могут замаскировать картину аппендицита. |
| Действующее вещество: Ацетилсалициловая кислота | ||
| Ацетилсалициловая кислота (Медисорб) Аспирин (Байер) Упсарин Упса (Бристол-Майерс сквибб) | – 97–220 103,9–227,5 | Облегчает состояние при головной боли и повышенной температуре тела. Нельзя применять при гастрите и язвенной болезни, тяжелых заболеваниях печени и почек, склонности к кровотечениям, а также детям до 14 лет. В связи с неблагоприятным действием на желудок рекомендуется принимать после еды и запивать молоком или киселем. Растворимые формы менее опасны для желудка, но все равно могут вызвать побочное действие, особенно при частом употреблении. |
| Действующее вещество: Ацетилсалициловая кислота + аскорбиновая кислота | ||
| Аспирин-С (Байер) | 97–220 | Предназначен для лечения головной боли и лихорадки на фоне простуды. Побочные эффекты и противопоказания те же, что и у ацетилсалициловой кислоты. |
| Действующее вещество: Ацетилсалициловая кислота + парацетамол + кофеин | ||
| Аскофен-П (Фармстандарт) Кофицил-Плюс (Барнаульский завод медпрепаратов) Цитрамон П (Медисорб) Цитрамон Ультра (Оболенское) | 10–23 7–15
3–7 41,5–96 | Применяется при болях слабой и умеренной интенсивности. Облегчает состояние при головной боли, связанной с простудой и пониженным артериальным давлением. Обладает жаропонижающим действием. Сниженная дозировка парацетамола и ацетилсалициловой кислоты в комбинированных таблетках уменьшает вероятность побочных эффектов. Нельзя применять длительно. Противопоказан при гастрите, язвенной болезни, заболеваниях печени, а также детям до 14 лет. |
| Действующее вещество: Ацетилсалициловая кислота + парацетамол + кофеин + аскорбиновая кислота | ||
| Цитрапак (Фармстандарт) | 23,56–74 | Препарат хорошо подходит для лечения головных болей на фоне пониженного артериального давления и простудных головных болей. Уменьшает чувство усталости и разбитости. Разрешено использование во втором триместре беременности. |
| Действующее вещество: Ацетилсалициловая кислота + фенилэфрин + хлорфенамин | ||
| Аспирин Комплекс (Байер) | 131–469 | Содержит противоаллергический компонент и вещество, уменьшающее заложенность носа. Предназначен для лечения головной боли и снижения температуры при простудных заболеваниях. Противопоказан при гипертонии, сахарном диабете, нарушенной свертываемости крови и многих других заболеваниях. |
| Действующее вещество: Ибупрофен | ||
| Ибупрофен (Татхимфармпрепараты) Бурана (Орион корпорейшн) Ибуфен (Польфарма) Миг 400 (Берлин-Хеми) Нурофен (Рекитт Бенкизер) Нурофен Ультракап (Рекитт Бенкизер) Нурофен Экспресс (Рекитт Бенкизер) Нурофен Экспресс Нео (Рекитт Бенкизер) Фаспик (Замбон) | 7,6–14,5 46,3–98 71,6–99,83 51,8–89 35,65–50 116–122,56 102–124,4 65–84 80–115 | Один из самых оптимальных обезболивающих и жаропонижающих препаратов по соотношению эффективность–безопасность. Во всем мире широко используется для лечения головной боли. Возможны побочные эффекты со стороны желудочно-кишечного тракта, но они развиваются реже, чем при использовании ацетилсалициловой кислоты. |
| Действующее вещество: Ибупрофен + кодеин | ||
| Нурофен плюс (Рекитт Бенкизер) | 185–383 | Препарат содержит кодеин, который усиливает обезболивающее действие парацетамола, а также обладает противокашлевым действием. Хорошо действует при всех видах головной боли. Нельзя принимать длительно, возможно развитие привыкания. |
| Действующее вещество: Ибупрофен + парацетамол | ||
| Брустан (Ранбакси) Ибуклин (Д-р Редди’с) Некст (Фармстандарт) | 60–121 78–234,5 83–137 | Комбинированный препарат, содержащий два обезболивающих и жаропонижающих вещества. Действует мощнее, чем те же препараты, взятые по отдельности. Применяется в тех случаях, когда головная боль не снимается другими средствами. |
| Действующее вещество: Напроксен | ||
| Налгезин (КРКА) Напроксен (Акрихин ХФК) | 103,5–339 64–110 | Применяется для профилактики и лечения мигрени. Особенно хорошо действует, если успеть принять таблетки в самом начале приступа. Используется и для уменьшения других видов головной боли, когда другие препараты недостаточно эффективны. Имеет довольно много противопоказаний. Может вызывать разнообразные побочные эффекты, поэтому длительное лечение возможно только под контролем врача. |
| Действующее вещество: Метамизол натрия | ||
| Анальгин (Фармстандарт) Анальгин Ультра (Оболенское) Баралгин М (Санофи Авентис) | 161,5–473 35–121 47–784 | Обладает выраженным болеутоляющим и жаропонижающим действием. Применяют при головной боли, зубной боли, повышенной температуре тела. Нельзя применять длительно. Во многих странах мира запрещен из-за грозного побочного эффекта: развития лейкопении и агранулоцитоза. При этих состояниях в организме значительно снижается выработка костным мозгом клеток-защитников – лейкоцитов. В результате человек становится уязвимым перед любыми инфекциями. Вероятность этого побочного эффекта увеличивается при использовании метамизола натрия длительно и в больших дозах. Особенно опасен препарат для тех, у кого ранее наблюдались нарушения кроветворения. |
| Действующее вещество: Метамизол натрия + хинин | ||
| Анальгин-Хинин (Софарма) | 36,8–85 | Хинин немного усиливает жаропонижающее действие. Препарат обычно используют при головной боли на фоне высокой температуры тела, когда лечение другими средствами малоэффективно. Побочные действия и противопоказания схожи с таковыми у метамизола натрия. |
| Действующее вещество: Метамизол натрия + кофеин + тиамин | ||
| Седальгин Плюс (Актавис) | 163,6–192,4 | Кофеин обладает стимулирующим действием, а тиамин (витамин В1) улучшает нервно-мышечную проводимость. Поэтому препарат хорошо помогает при мигрени, головной боли на фоне усталости, пониженного артериального давления или простудных заболеваний. Побочные действия и противопоказания схожи с таковыми у метамизола натрия. |
| Действующее вещество: Метамизол натрия + триацетонамин-4-толуолсульфонат | ||
| Темпалгин (Софарма) | 22–118 | Содержит компонент, усиливающий действие метамизола. Побочные действия и противопоказания схожи с таковыми у метамизола натрия. При одновременном приеме со спиртными напитками все нежелательные эффекты алкоголя усиливаются. |
| Действующее вещество: Диклофенак | ||
| Вольтарен (Новартис) Диклак (Сандоз, Hexal) Диклофенак (Синтез Ако ОАО) Наклофен (КРКА) Ортофен (Татхимфармпрепараты) Раптен рапид (Штада) | 63–128 55,68–70,7 29,96–38,4 57,5–77 8,2–17 29–72,6 | Сильный обезболивающий препарат, в основном применяющийся при болях в спине и суставах. Используется при мигрени в тех случаях, когда нет возможности снять приступ другими лекарственными средствами. Нельзя использовать длительно, так как препарат обладает многочисленными побочными эффектами и противопоказаниями. |
| Действующее вещество: Кеторолак | ||
| Кетанов (Ранбакси) Кеторол (Д-р Редди’с) Кеторолак (Татхимфармпрепараты) | 214–286,19 12,78–64 12,1–17 | Один из самых сильнодействующих анальгетиков. Из-за большого количества противопоказаний и побочных эффектов должен применяться эпизодически и только в случаях очень сильной головной боли. |
| Действующее вещество: Нимесулид | ||
| Апонил (Медохеми) Найз (Д-р Редди’с) Немулекс (Сотекс) Нимесил (Берлин-Хеми) Нимесулид (Оболенское) Нимика (ИПКА) Нимулид (Панацеа Биотек) | 71–155,5 111–225 125–512,17 426,4–990 65–79 52,88–179,2 195–332,5 | Обезболивающий препарат, в основном использующийся при болях в спине и суставах. При головной боли применяется только в тех случаях, когда другие лекарственные средства малоэффективны. |
Ибупрофен в комбинации с другими препаратами — Википедия
Материал из Википедии — свободной энциклопедии
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 13 октября 2017; проверки требуют 5 правок. Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 13 октября 2017; проверки требуют 5 правок.| Ибупрофен в комбинации с другими препаратами | |
|---|---|
| Фармакол. группа | Ненаркотические анальгетики, включая нестероидные и другие противовоспалительные средства |
| АТХ | M01AE51 |
| таблетки | |
| «Нурофен плюс», «Брустан», «Ибуклин», «Новиган», “Некст” | |
Ибупрофен в комбинации с другими препаратами — ряд комбинированных лекарственных средств, основу которых составляет ибупрофен. Эффект препаратов данной группы главным образом обусловлен фармакологическими свойствами ибупрофена. В классификаторе АТХ представлены одним кодом M01AE51.
По состоянию на 2019 год в России зарегистрированы несколько препаратов этой комбинации:(производитель: Reckitt Benckiser Healthcare International Ltd., Великобритания), «Брустан» (производитель: Ranbaxy Laboratories Ltd., Индия), «Ибуклин», «Новиган» (производитель: Dr. Reddy’s Laboratories Ltd., Индия).[1]
Брустан и Ибуклин[править | править код]
Данные препараты представляют собой ибупрофен в комбинации с парацетамолом, применяются перорально. Парацетамол относится к ненаркотическим анальгетикам, неизбирательно блокирует ЦОГ 1 и ЦОГ2 (преимущественно в ЦНС), слабо влияет на водно-солевой обмен и слизистую оболочку ЖКТ. В воспаленных тканях клеточные пероксидазы нейтрализуют влияние парацетамола на ЦОГ1 и ЦОГ2, что объясняет отсутствие у него противовоспалительного эффекта.
Предполагается, что добавление парацетамола усиливает обезболивающий эффект ибупрофена.
Следует заметить, что ибупрофен с парацетамолом можно приобрести в аптечной сети и по отдельности, что экономически может быть более выгодным, чем покупка комбинированного препарата.
Новиган[править | править код]
Данный препарат представляет собой ибупрофен в комбинации с фенпивериния бромидом и питофеноном, применяется перорально. При этом фенпивериния бромид оказывает дополнительное м-холиноблокирующее действие, питофенона гидрохлорид — спазмолитическое.
Предполагается, что питофенон оказывает сопутствующий спазмолитический эффект, а добавление м-холиноблокатора уменьшает побочные эффекты ибупрофена для ЖКТ, связанные с неселективным ингибированием ЦОГ1. «Новиган» при этом позиционируется как лекарственное средство при различных болевых синдромах, спазмах гладких мышц: почечных, желчных и кишечных коликах, альгодисменорее.
Однако в настоящий момент применение м-холинолитиков для уменьшения секреции соляной кислоты не представляется оправданным в связи со значительным количеством собственных побочных эффектов и наличием препаратов, более эффективно снижающих негативные эффекты НПВП (например, класса ингибиторов протонной помпы или синтетических простагландинов).
По состоянию на 2012 год каких-либо исследований об эффективности и безопасности данной комбинации препаратов не публиковалось, в связи с чем его можно отнести к лекарственным средствам с недоказанной эффективностью.
Ответы Mail.ru: Ибупрофен анальгетик или нет?
Да. нестероидный противовоспалительный. В этой группе все лекарства обладают жаропонижающим, противовоспалительным и обезболивающим действием. Все три действия есть у всех. Но в разной силе. Как они по силе соотносятся – вот ниже таблица. Как видим, ибупрофен довольно слабый анальгетик. Кеторолак-сильный. По силе противовоспалительного действия средних доз НПВП могут быть расположены в следующей последовательности: MAX ↓ Индометацин ↓ Флурбипрофен ↓ Диклофенак натрия ↓ Пироксикам ↓ Кетопрофен ↓ Напроксен ↓ Ибупрофен ↓ Амидопирин MIN ↓ Аспирин По анальгезирующему действию средних доз НПВП могут быть расположены в следующей последовательности: MAX ↓ Кеторолак ↓ Кетопрофен ↓ Диклофенак натрия ↓ Индометацин ↓ Флурбипрофен ↓ Амидопирин ↓ Пироксикам ↓ Напроксен ↓ Ибупрофен MIN ↓ Аспирин
Да. Все НПВС являются ненаркотическими анальгетиками.
Да это анальгетик и входит в группу алкановых кислот <a rel=”nofollow” href=”https://ru.wikipedia.org/wiki/Анальгетик” target=”_blank”>https://ru.wikipedia.org/wiki/Анальгетик</a>
Противовоспалительное средство! За счёт уменьшения воспаления уменьшается и боль.
нет это обезболивающее, в больших дозах почти наркота
К веществам не относится ибупрофен панадол анальгин
Жаропонижающие (парацетамол, аспирин, анальгин, нурофен, терафлю) и другие симптоматические средства при гриппе и простуде. Формы выпуска (порошки, таблетки, свечи) для взрослых и детей. Отзывы, описание и сравнительный анализ
Жаропонижающие средства в настоящее время богато представлены на рынке. Реклама обещает нам чудодейственное исцеление от гриппа и других простудных заболеваний стоит только выпить таблеточку или растворить красивый пакетик с порошком в воде и назавтра здоровьем и бодростью будете обеспечены. Давайте разберемся, так ли это на самом деле и что стоит за симптоматическими препаратами от гриппа и простуды.
Сначала сразу очертим температурные рамки, при которых необходим прием жаропонижающих препаратов:
- Для взрослого человека, подхватившего простуду или грипп – это 38,5 градусов по Цельсию и выше
- Для ребенка, беременных женщин или лиц, плохо переносящих высокие температуры, эта планка может снижаться до 38 градусов и выше этого значения
Теперь мы имеем некие рамки, от которых можем отталкиваться. При температуре ниже указанных Вам может быть плохо, страдания кажутся запредельными, но подумайте, так ли уж плохо? Может лучше оторваться от монитора и просто полежать, что уже улучшит общее самочувствие при болезни.
На самом деле для снижения температуры у детей (да и у взрослых тоже) можно применять пару нехитрых приемов, которые я называю физическими способами снижения температуры. Они не подразумевают использования лекарств или другой химии – чистая физика, когда нагретое тело при увлажнении хорошо начинает отдавать тепло во внешнюю среду.
Итак, первое – это обтирание тела пациента водой (только не холодной или ледяной, а просто прохладной), воду можно предварительно развести пополам водкой или добавить обычный 6%-ный уксус в пропорции столовая ложка уксуса на литр воды. С помощью губки, можно обтереть тело температурящего ребенка или взрослого данными растворами. Эффект, уверяю вас, будет ошеломительным – минус 0,5-1 градус на термометре будет зафиксировано сразу. Хоть он и не будет слишком продолжительным, но кто мешает повторить процедуру через некоторое время.
Второе – мозги при температуре такое чувство просто закипают. Можно и тут прибегнуть к охлаждению, которое и снижать температуру будет и даст отдушину больной голове. На лоб можно положить смоченную в прохладной воде тряпку или салфетку. Уксус или водку можно не добавлять и держать на голове долго, периодически смачивая.
Приведенные выше процедуры необходимо выполнять не на сквозняке. Лучше закрыть на время балкон или форточку, спокойно обтереть пациента, подождать пока он немного обсохнет и поставить на проветривание, предварительно накрыв хорошенько одеялом или перейти с пациентом в другую комнату.
Третье – ни тепло одеваться, ни накрывать больного пуховыми одеялами или пледами не надо. Наоборот одежда должна быть легкая, легко впитывающая пот, из натуральных материалов, сидеть должна свободно. Одеяло тоже должно быть стандартное тонкое. Пусть происходит нормальный теплообмен со средой, не стоит “варить” заболевшего под слоем одеял и перин.
Из той же оперы четвертая аксиома – при высокой температуре не стоит давать человеку малину (обычно дают чай с малиновым вареньем или отвар из него же), тело при употреблении горячего еще больше разогревается и состояние, и самочувствие температурящего могут только ухудшиться. Также не стоит парить ноги в горчице (ножные горчичные ванны) это тоже разогревает и без того разогретый организм.
Я как специалист-практик ратую только за эти способы снижения температуры, они весьма эффективны и помогают сбросить только лишнюю температуру. Ведь при высокой температуре в организме человека запускается целый каскад клеточных реакций, что приводит на выходе к образованию человеческого интерферона, весьма ценного защитника, помогающего уничтожать вирусы. Это не какой-то искусственный препарат, якобы содержащий интерферон, а свой настоящий и потому особенно ценный. Ради этого можно перетерпеть симптомы в обязательном порядке сопровождающие простуду или грипп.
Но бывают моменты, когда температурная реакция становится патологической, плюс индивидуальная непереносимость требуют стороннего вмешательства и приема жаропонижающих препаратов. Ниже и пойдет речь о самых популярных из них.
|
|
Парацетамол. Это лекарственное средство, обладающее обезболивающим, жаропонижающим и слабым противовоспалительным действием. Воздействует опосредованно через центры терморегуляции и боли. По моему опыту весьма эффективное лекарственное средство, не содержит дополнительных химических красителей и консервантов, чем грешат фирменные порошочки от температуры, куда основным компонентом и входит парацетамол – это и Панадол, и Тайленол, и Эффералган. В этом случае вы переплачиваете за дополнительные компоненты в составе лекарства, которые и вовсе не нужны, действующее вещество все равно парацетамол.
Применять лучше тот, что в таблетках (для детей предпочтительнее свечи) в дозировке – для взрослых и детей старше 12 лет – по 500 мг однократно, суточная доза до 4 грамм (по опыту скажу не доводите до таких цифр, у парацетамола очень узкое терапевтическое окно и могут развиться токсические нарушения в печени, любое лекарство надо принимать по рекомендации и под наблюдением врача). Детям 6-12 лет назначается в дозировке 250-500 мг, 1-5 лет 120-250 мг, от 3 мес. до 1 года – 60-120 мг до 4 раз в сутки.
Противопоказания:
- выраженные нарушения функции печени и почек
- хронический алкоголизм
- повышенная чувствительность к парацетамолу
Теперь рассмотрим производные парацетамола.
Ибуклин. Комбинированный препарат, содержащий Ибупрофен + Парацетамол. Из-за хорошей переносимости большинством пациентов и достойного терапевтического эффекта в плане снижения температуры и избавления от температуры, рекомендую пациентам этот препарат сам. Выпускается в таблетках.
Применяется в дозировке у взрослых по 1 таблетке 3 раза в день.
Нельзя применять при язвах и гастритах ЖКТ, беременности и кормлению грудью, заболеваниях печени и почек, хроническом алкоголизме.
Панадол. Очень популярный ранее препарат, дающий и сегодня неплохие продажи. Представляет собой обычный Парацетамол в таблетках, покрытых оболочкой. Очень любим мамами детский Панадол, имеющий удобные формы выпуска в виде суспензии для приема внутрь. Хотя, если это тот же парацетамол, то зачем платить больше?
Колдрекс. Нашел две формы выпуска: Колдрекс в таблетках и Кодрекс ХотРем – порошок для приготовления раствора.
Таблетки содержат в себе следующие вещества:
- парацетамол 500 мг
- кофеин 25 мг
- фенилэфрина гидрохлорид 5 мг
- терпингидрат 20 мг
- аскорбиновая кислота 30 мг
Порошок включает в себя:
- парацетамол 750 мг
- фенилэфрина гидрохлорид 10 мг
- аскорбиновая кислота 60 мг
Это основные лекарственные вещества в составе, плюс содержатся дополнительно различные подсластители, загустители, красители и другая химия, не имеющая к лечению никакого отношения.
Препарат служит для снижения температуры, уменьшения болевого синдрома, а также избавляет от заложенности носа. Находящие в его составе химические соединения это позволяют сделать.
Разрешен прием детям с 12 лет не более чем 3 пакетика в сутки. Не стоит применять у взрослых и детей более 5 суток.
Имеет большое число противопоказаний к приему:
- нарушения функции печени и почек
- тиреотоксикоз
- сахарный диабет
- заболевания сердца (инфаркт миокарда, тахиаритмии)
- артериальная гипертензия
- закрытоугольная глаукома
- хронический алкоголизм
- гипертрофия предстательной железы
- дети до 12 лет
С осторожностью стоит применять при беременности и кормлении грудью. Лучше проконсультироваться с врачом.
Колдакт. Капсулы пролонгированного приема. Относится к симптоматическим препаратам для лечения простудных заболеваний, гриппа и ОРВИ. Устраняет болевой синдром, лихорадку и ринорею.
Используется в дозировке у взрослых и детей старше 12 лет – по 1 капсуле каждые 12 часов в течение 3-5 дней.
Состав:
- парацетамол 200 мг
- фенилэфрина гидрохлорид 25 мг
- хлорфенамина (хлорфенирамина) малеат 8 мг
Также много противопоказаний:
- выраженный атеросклероз коронарных артерий
- артериальная гипертензия
- нарушения функции печени и почек
- сахарный диабет
- тиреотоксикоз
- закрытоугольная глаукома
- тяжелые заболевания печени, почек, сердца, мочевого пузыря
- язвенная болезнь желудка и двенадцатиперстной кишки
- заболевания поджелудочной железы
- затруднения мочеиспускания при аденоме предстательной железы
- заболевания системы крови
- хронический алкоголизм
- дефицит глюкозо-6-фосфатдегидрогеназы
- дети до 12 лет
Не рекомендуется использовать при беременности и кормлении грудью.
Терафлю. Часто путают с Тамифлю, но это абсолютно разные лекарства. Используется в качестве симптоматического препарата при простудных заболеваниях. Помогает в борьбе с высокой температурой, ознобом, головной и мышечной болью, кашлем, чиханием, насморком.
Состав:
- парацетамол 325 мг
- фенирамина малеат 20 мг
- фенилэфрина гидрохлорид 10 мг
- аскорбиновая кислота 50 мг
- и вспомогательные вещества, подсластители, красители и т.п.
Выпускается в виде порошка для растворения в воде. Необходимо растворить содержимое пакета в стакане кипяченой горячей воды и выпить в горячем виде. Можно принимать при необходимости каждые 4 часа, но не более 3 доз в день.
Противопоказания препарата Терафлю составляются из сложения противопоказаний действующих веществ данного препарата и включают в себя:
- нарушения функции печени и почек
- тиреотоксикоз
- сахарный диабет
- заболевания сердца (инфаркт миокарда, тахиаритмии)
- артериальная гипертензия
- закрытоугольная глаукома
- гипертрофия предстательной железы
- хронический алкоголизм
- дефицит глюкозо-6-фосфатдегидрогеназы
- дети до 12 лет
- беременность и лактация
Ринза и Ринзасип. Отличия обоих препаратов в форме выпуска и в меньшей степени в составе действующих веществ.
Ринза – это таблетки для приема внутрь, устраняют симптомы простуды или гриппа (лихорадку, боли, ринорею), в состав которых входят:
- парацетамол 500 мг
- кофеин 30 мг
- фенилэфрина гидрохлорид 10 мг
- хлорфенамина малеат 2 мг
- вспомогательные вещества для веса
Дозировка – 1 таблетке 3-4 раза в сутки. Максимальная доза – 4 таблетки. Курс лечения — не более 5 дней.
Ринзасип – это порошок для приготовления раствора и последующего его приема внутрь, также устраняет простудные симптомы (лихорадку, боли, ринорею), в состав входит:
- парацетамол 750 мг
- кофеин 30 мг
- фенирамина малеат 20 мг
- фенилэфрина гидрохлорид 10 мг
- подсластители, красители и другие вспомогательные вещества
Дозировка – взрослым и детям старше 15 лет по 1 пакетику 3-4 раза в сутки, но не более 4 пакетика за сутки. Курс лечения, как и для таблеток – не более 5 дней.
Как и любые составные препараты Ринза и Ринзасип имеют в своем пассиве большое число разнообразных противопоказаний, которые получаются суммированием противопоказаний каждого химического вещества, из которых состоят эти лекарства:
- нарушения функции печени и почек
- тиреотоксикоз
- сахарный диабет
- заболевания сердца (инфаркт миокарда, тахиаритмии)
- артериальная гипертензия
- закрытоугольная глаукома
- гипертрофия предстательной железы
- хронический алкоголизм
- дефицит глюкозо-6-фосфатдегидрогеназы
- дети до 15 лет
- беременность и лактация
Аспирин. Ацетилсалициловая кислота или аспирин относится к нестероидным противовоспалительным средствам. Оказывает противовоспалительное, жаропонижающие и анальгезирующие действие, а также угнетает агрегацию тромбоцитов, то есть уменьшает свертываемость крови.
НЕЛЬЗЯ принимать как симптоматическое средство при гриппе. Вследствие повышения проницаемости сосудистой стенки при данном заболевании вкупе с приемом аспирина можно вызвать кровотечение. И взрослым, и детям прием аспирина при гриппе ЗАПРЕЩЕН. У детей кроме того прием салицилатов может вызывать синдром Рея, опасное осложнение сопровождающееся энцефалопатией и жировой инфильтрацией печени.
Противопоказаниями к приему аспирина являются:
- эрозивно-язвенные заболевания ЖКТ (язвы, гастриты, эрозии желудка и кишечника)
- гемофилия
- геморрагический диатез
- расслаивающая аневризма аорты
- портальная гипертензия
- дефицит витамина К
- печеночная и/или почечная недостаточность
- I и III триместры беременности
- период лактации
- повышенная чувствительность к ацетилсалициловой кислоте и другим салицилатам
Дозировка индивидуальна. Для взрослых разовая доза варьирует от 40 мг до 1 г, суточная — от 150 мг до 8 г; кратность применения — 2-6 раз в сутки.
Нурофен. Основное действующее вещество таблеток Нурофена для приема внутрь – это Ибупрофен 200 мг и вспомогательные вещества для веса. Также выпускаются шипучие таблетки для растворения в воде.
Является нестероидным противовоспалительным средством. Оказывает обезболивающие, жаропонижающие и противовоспалительное действие.
Для взрослых и детей старше 12 лет применяется в дозировке 200 мг 3-4 раза в сутки, максимальная начальная доза до 400 мг 3-4 раза в сутки. Максимальная суточная – 1200 мг.
Детям от 6 до 12 лет – по 200 мг 4 раза в сутки. Вес ребенка должен быть более 20 кг для разрешения использования препарата Нурофен.
Противопоказания:
- эрозивно-язвенные поражения ЖКТ в фазе обострения, в т.ч. язвенная болезнь желудка и двенадцатиперстной кишки, язвенный колит, пептическая язва, болезнь Крона
- выраженная сердечная недостаточность
- тяжелое течение артериальной гипертензии
- дефицит глюкозо-6-фосфатдегидрогеназы
- гемофилия, состояния гипокоагуляции
- лейкопения
- геморрагические диатезы
- выраженные нарушения функции печени и/или почек
- снижение слуха, патология вестибулярного аппарата
- III триместр беременности, лактация
- период лактации (грудное вскармливание)
- детский возраст до 6 лет
- повышенная чувствительность к ибупрофену или к компонентам препарата.
Анальгин. Действующее вещество Метамизол натрия является производным пиразолона. Обладает жаропонижающим, обезболивающим и слабым противовоспалительным средством. Применяется при боли различного генеза, а также лихорадке, вызванной инфекционно-воспалительными заболеваниями.
Может встречаться под названиями: Баралгин и Триалгин. Основное действующее вещество в этих таблетках – тот же метамизол натрия.
Режим дозировки. Внутрь или ректально взрослым назначают по 250-500 мг 2-3 раза в сутки. Максимальная разовая доза — 1 г, суточная — 3 г. Разовые дозы для детей в возрасте 2-3 лет составляют 50-100 мг; 4-5 лет — 100-200 мг; 6-7 лет — 200 мг; 8-14 лет — 250-300 мг; кратность приема — 2-3 раза в сутки.
В/м или в/в медленно взрослым — 250-500 мг 2-3 раза в сутки. Максимальная разовая доза — 1 г, суточная — 2 г. У детей парентерально применяют в дозе 50-100 мг на 10 кг массы тела.
Противопоказания:
- нарушения функции почек и печени
- дефицит глюкозо-6-фосфатдегидрогеназы
- заболевания крови
- повышенная чувствительность к производным пиразолона
Я в своей практике его не использую ни в каких видах, так как производство анальгина, существующее сейчас на планете (в основном в Индии) ориентировано на наш рынок. В некоторых странах Европы, США, Японии и Австралии этот препарат не используется или запрещен из-за развития грозного осложнения – агранулоцитоза (заболевание крови, сопровождающее снижением уровня нейтрофилов (нейтропения)), который может приводить к летальному исходу. Так что забудьте про привычную таблеточку анальгина, есть широкий список препаратов менее вредных и имеющихся в свободном доступе.
Бездумное применение пакетированных и вкусных симптоматических средств от простуды и гриппа уже приводит к негативным последствиям, к которым можно отнести и внезапные кровотечения, отравления, а все потому, что люди забывают, что за красивым пакетиком скрывается лекарство, которое также можно передозировать. Например, у приведенных выше комбинированных лекарственных препаратов существует максимальная суточная доза – обычно это 3-4 пакетика в сутки. Не 10 пакетиков как любят закладывать в себя и своих близких нерадивые товарищи, чуть температура поднимется — сразу тянутся к пакетику. А где же борьба организма с болезнью? Разленится, тогда пиши пропало и может привязаться какое-нибудь грозное осложнение. И когда из-за возникшего осложнения прибывает на вызов скорая “самолекари” даже не могут связать данные проявления с приемом чудодейственных пакетиков от температуры, чем существенно усугубляют положение заболевшего.
Стоит еще помнить, что принимая многокомпонентный препарат нельзя принимать параллельно другие лекарственные препараты, содержащие в своем составе те же действующие вещества, что и этот препарат. Например, нельзя принимать вместе чистый Парацетамол и многокомпонентные препараты, содержащие в своем составе парацетамол.
Мое мнение как врача таково: лучше использовать монокомпонентные (одно действующее вещество) лекарственные препараты. Тогда, в случае развития патологических реакций всегда, можно понять какое лекарство вызвало эту реакцию и адекватно бороться с возникшим осложнением. Также в случае приема одного препарата организму потребуется гораздо меньше сил на его расщепление и усваивание, чем на перегруженные консервантами, красителями и другими бесполезными веществами симптоматические порошки и таблетки. Энергия ему пригодится в борьбе с гриппом и простудой. Особенно не стоит применять многокомпонентные жаропонижающие и симптоматические препараты в терапии у детей, для их организма они могут быть особенно вредны.
источник
Квалификационные тесты по клинической фармакологии (2019 год) с ответами
содержание .. 7 8 9 10 ..
Тесты к теме “НПВС”
1. Укажите клиническое состояние, являющееся показанием для монотерапии НПВС:
(+) а) внесуставные ревматические заболевания (миозит, тендовагинит, синовит)
б) системная красная волчанка
в) дерматомиозит
г) мигрень
д) все перечисленные заболевания
2. Для ацетилсалициловой кислоты не характерно:
а) торможение агрегации тромбоцитов в дозе 75-325 мг
б) противовоспалительное действие в дозе 4,0-6,0 г
(+) в) анальгезирующий эффект в дозе 0,5-2,0 г
г) жаропонижающее действие в дозе 0,5-2,0 г
д) антиатеросклеротический эффект в дозе 0,5-2,0 г
3. В сравнении с индометацином у ацетилсалициловой кислоты более выражено:
а) анальгетическое действие
б) угнетение синтеза Pg
(+) в) антиагрегантное действие на тромбоциты
г) противовоспалительное действие
д) жаропонижающее действие
4. Желудочно-кишечные осложнения при применении ацетилсалициловой кислоты связаны со всем перечисленным, кроме:
а) прямого раздражающего действия на слизистую
б) уменьшением продукции мукополисахаридов слизистой ЖКТ
в) снижением репаративных процессов в слизистой оболочке
(+) г) повышенной ломкостью капилляров
Д) уменьшением продукции бикарбонатов
5. К НПВС с выраженной противовоспалительной активностью относится:
а) метамизолол
б) кеторолак
в) парацетамол
(+) г) диклофенак
Д) ибупрофен
6. Выберите селективный ингибитор ЦОГ-2:
а) ацетилсалициловая кислота
б) диклофенак
(+) в) целекоксиб
г) кеторолак
д) индометацин
7. Укажите, при каком виде боли НПВС наименее эффективны:
(+) а) висцеральные
б) почечная колика
в) головная боль
г) боли в мышцах
д) боли в нервных стволах
8. НПВС показаны при следующих заболеваниях:
а) дисменорея
б) лихорадка
в) артериальные тромбозы
г) невралгии
(+) д) все вышеперечисленные
9. Наибольшую гастротоксичность имеет следующий препарат:
а) ибупрофен
(+) б) индометацин
в) мелоксикам
г) диклофенак
д) парацетамол
10. Почему назначение НПВС в последнем триместре беременности нежелательно:
(+) а) замедление родовой деятельности
б) усиление сократимости миометрия
в) мутагенное действие
г) нарушение роста костей и зубов плода
д) активация свертывающей системы
11. Взаимодействие НПВС с ингибиторами АПФ при лечении артериальной гипертензии приводит к:
(+) а) ослаблению гипотензивного эффекта
б) усилению гипотензивного эффекта
в) угнетению ЦНС
г) снижению гастротоксичности НПВС
д) устранению антиагрегантного действия НПВС
12. Наиболее опасным препаратом в плане возникновения интерстициального нефрита является:
а) парацетамол
б) фенацетин
в) пироксикам
г) напроксен
(+) д) индометацин
13. На каком уровне происходит взаимодействие НПВС и аминогликозидов:
а) тормозят всасывание аминогликозидов
б) тормозят метаболизм аминогликозидов в печени
(+) в) тормозят почечную экскрецию аминогликозидов
Г) вытесняют из связи с белками
Д) физико-химическое взаимодействие
14. При взаимодействии индометацина с другими препаратами:
а) увеличивается диуретическая активность фуросемида
(+) б) уменьшается гипотензивное действие эналаприла
в) уменьшается токсический эффект сердечных гликозидов
г) снижается активность непрямых антикоагулянтов
д) отсутствует взаимодействие с другими препаратами
15. Какое побочное действие НПВС исправляет комплексный препарат артротек (диклофенак + мизопростол):
а) кровотечение
(+) б) “НПВС – гастропатии”
в) апластические анемии
г) задержку натрия
д) нефротоксическое действие
16. Какое свойство отличает ибупрофен от других анальгетиков-антипиретиков:
(+) а) редкие побочные реакции
б) сильная анальгетическая и противовоспалительная активность
в) более раннее наступление жаропонижающего эффекта
г) более продолжительный эффект
д) возможность использования у беременных
17. Укажите препарат, способный вызвать расстройства психики:
(+) а) индометацин
б) диклофенак
в) ацеклофенак
г) парацетамол
д) анальгин
18. Основным механизмом действия НПВС является:
а) антибактериальный
(+) б) антипростагландиновый
в) антигистаминный
г) торможение реакции антиген-антитело
д) антилейкотриеновый
19.Основным фармакодинамическим эффектом НПВС являются все нижеперечисленные, за исключением:
а) антипиретического
(+) б) анаболического
в) противовоспалительного
г) анальгетического
д) антиагрегантного
20.Какая связь с альбуминами плазмы у большинства НПВС:
(+) а) высокая
б) умеренная
в) низкая
г) НПВС связаны с глобулинами
д) НПВС связаны с эритроцитами
21.Ульцерогенный эффект какого препарата наименее выражен:
а) у индометацина
б) диклофенака
в) напроксена
г) ацетилсалициловой кислоты
(+) д) целебрекса
22.После приёма НПВС быстрее развивается эффект:
а) противовоспалительный
(+) б) анальгетический
в) десенсибилизирующий
г) антиагрегантный
д) все эффекты одновременно
23.Наиболее выраженным противовоспалительным эффектом обладает:
а) ибупрофен
б) парацетамол
в) кеторолак
(+) г) диклофенак
д) анальгин
24. Укажите недостаток высокоселективных блокаторов ЦОГ2:
а) выраженный гастротоксический эффект
б) кровоточивость
(+) в) ухудшение прогноза при ИБС
г) нейро-мышечная блокада
д) психические нарушения
содержание .. 7 8 9 10 ..
Ибупрофен наркотик – Наркотическое действие. Какие симптомы?
Смертельно опасно!
Самым страшным последствием
является необратимая умственная
деградация!
Необходимо как можно раньше распознать
зависимость и начать ее лечить.
Приходя в аптеку за покупкой лекарственных препаратов, мы уверенны в том, что покупаем только те средства, которые помогают избавиться от различных заболеваний. Но задумывались ли вы о том, что существуют определенные препараты, которые при чрезмерном употреблении могут вызывать наркотическую зависимость? Одним из наиболее часто используемых средств, которое мы приобретаем в аптеке, является ибупрофен. Несмотря на доступную цену, он способен наносить человеческому организму огромный вред, начиная от проблем с различными органами и заканчивая наркотической зависимостью. По предварительным данным наркологического реабилитационного центра «Снайпер», за последнее время обращается все большее количество пациентов, которые требуют помощи именно после использования ибупрофена.
Некоторые лекарства и ибупрофен, выступающий в виде наркотика

 Если рассматривать историю возникновения наркотиков, то стоит обратить внимание на то, что их ныне существует достаточно большое количество. Естественно, можно выделить более и менее сильные наркотики. К примеру, многие слышали о таких веществах, как амфетамин, морфий, героин, кокаин и прочих. Чаще всего их находят в чистом виде, но так же происходит так, что некоторые составляющие этих средств могут находиться и в лекарственных препаратах, используемых для лечения человека. Естественно, в свободной продаже их найти невозможно, но вот в специальных резервах клиники они хотя бы в небольших количествах существуют. Чаще всего их назначают для уменьшения не терпимой боли или же в случаях, требующих неотложной помощи.
Если рассматривать историю возникновения наркотиков, то стоит обратить внимание на то, что их ныне существует достаточно большое количество. Естественно, можно выделить более и менее сильные наркотики. К примеру, многие слышали о таких веществах, как амфетамин, морфий, героин, кокаин и прочих. Чаще всего их находят в чистом виде, но так же происходит так, что некоторые составляющие этих средств могут находиться и в лекарственных препаратах, используемых для лечения человека. Естественно, в свободной продаже их найти невозможно, но вот в специальных резервах клиники они хотя бы в небольших количествах существуют. Чаще всего их назначают для уменьшения не терпимой боли или же в случаях, требующих неотложной помощи.На сегодняшний день огромное количество жителей любой страны ежедневно покупают лекарственные средства, которые выписывает лечащий врач. Естественно, при приеме препаратов в определенной дозе, которая была установлена доктором, ничего не произойдет. Но не редко случается так, что человек, который заболел, из-за нехватки времени не идет в больницу, а сразу же отправляется в аптеку за покупкой лекарственных препаратов, которые употребляет без назначения доктора. При их неправильном или чрезмерном приеме может наблюдаться привыкание. Но очень часто подобное привыкание приводит к тому, что при передозировке человек начинает ощущать некое чувство эйфории, которое в последующем ему нравится. Но кто задумывался над тем, что любое лекарственное средство может выступать, как наркотик, при его передозировке?
Наркотические свойства препарата
У некоторых препаратов, которые выписываются врачами, содержатся определенные компоненты, которые показывают свои наркотические свойства в случае передозировки. В составе ибупрофена, являющегося отличным болеутоляющим и жаропонижающим препаратом, в процессе исследования было обнаружено вещество, которое можно считать наркотическим. А если подумать, то наличие ибупрофена можно найти в таких лекарствах, как гофен, нурофен и прочих лекарственных средствах, спокойно продающихся в аптеках.
Рассматривая ибупрофен, выступающий как наркотик, стоит обратить внимание на то, что он не дает чувства эйфории, которая может возникать после употребления достаточно сильных наркотиков, но все равно приводит к чувству привыкания при его неконтролируемом употреблении. Пытаясь уменьшить боль, мы все время увеличиваем дозу выпиваемого лекарства, из-за чего происходит снижение осознания человека, существенным образом уменьшается скорость реакции, притупляются все чувства и ощущения, человек плохо соображает, да и вовсе могут проявляться симптомы, схожие на воздействие наркотика на организм человека.
Если поделить все наркотики по группам, то можно выделить Кодеин, принадлежащий к опиоидным наркотическим веществам, вызывающим сильную зависимость. Рассматривая свойства ибупрофена, стоит обратить внимание на то, что в небольшом количестве в его составе все-таки содержится кодеин. Именно поэтому все лекарственные средства, включающие в себя наличие ибупрофена, можно отчасти считать наркотическими. Но подобное влияние будет проявляться в тех случаях, если будет осуществлена передозировка или же постоянное употребление этих лекарственных препаратов. Поэтому не стоит самостоятельно использовать данные препараты без рецепта врача, чтобы потом не обращаться за помощью к специалистам. Тем более что в последнее время в реабилитационном наркологическом центре «Снайпер» наблюдается все большее количество пациентов с подобными проблемами.
Какими могут быть симптомы после употребления лекарств, содержащих наркотические вещества?
По возможности каждый человек должен понимать то, что использовать лекарства без назначения доктора не рекомендуется. Но если вдруг произошла подобная ситуация, то применять препараты, в составе которых наблюдается кодеин, нельзя больше трех дней, так как по истечении этого времени происходит привыкание к данному веществу. В любом случае заболевание нужно лечить, а не устранять его симптомы. В том случае если после приема ибупрофена вы чувствуете постоянное головокружение и сонливость, то необходимо незамедлительно прекратить прием средств и как можно быстрее обратиться за помощью к специалисту в том случае, если лекарство вы используете длительное время. В это же время желательно избежать езды за рулем автомобиля, чтобы уйти от серьезных последствий.
В том случае, если вы систематически будете употреблять лекарства, в составе которых находится кодеин, сюда же можно отнести и использование в чистом виде ибупрофена, то при неконтролируемом количестве выпитых таблеток даже самый обычный человек может испытывать на себе чувство ломки. Естественно, постепенно будет возникать зависимость к этому препарату, что в последующем может привести к употреблению целой пачки таблеток за день.
Среди наиболее часто встречаемых симптомов, которые могут возникать после употребления кодеиносодержащих препаратов, стоит выделить:
- сыпь на кожном покрове;
- чувство расслабленности;
- тошнота;
- распространение тепла по всему телу;
- сужение зрачков;
- хорошее настроение и чрезмерная болтливость.
Если же лекарств было выпито очень много, то начинается самая обычная ломка, сопровождающаяся потливостью, поносом, тошнотой, дикой болью в суставах и мышцах, образование чувства депрессии. Все перечисленные симптомы могут возникать и после использования ибупрофена, так как в его составе есть кодеин.
Негативные последствия от приема ибупрофена
Помимо первичных симптомов, которые могут проявляться после применения ибупрофена, стоит обратить внимание и на серьезные последствия, исправить которые практически невозможно.
При периодическом использовании данного лекарственного средства у каждого человека повышается риск возникновения инфаркта практически на 30-40%. Если взять мужчину, который на протяжении трех месяцев примерно по 2-3 раза будет употреблять данное лекарство, то риск развития импотенции составляет 38%. По сути, это основные и очень серьезные последствия, исправить которые уже невозможно.
В том случае, если вы начали использование данного лекарственного средства и почувствовали некое привыкание, обратитесь за помощью в реабилитационный наркологический центр «Снайпер», где вам предоставят высококвалифицированную помощь и устранят наркотическую зависимость.
Бесплатная консультация
Не можете уговорить на лечение?
Наши консультанты помогут вам найти эффективную
мотивацию и уговорить близкого на лечение.

 Автор: Юрий Лавров
Автор: Юрий Лавров Специалист в области химической зависимости. Психолог, психотерапевт.
Окончил школу по химической зависимости. Постоянный участник всеукраинских тренингов по повышению квалификации. Учредитель “Благотворительного фонда «СНАЙПЕР». 10 лет профессионального опыта в сфере реабилитации и психо-социальной адаптации зависимых людей.























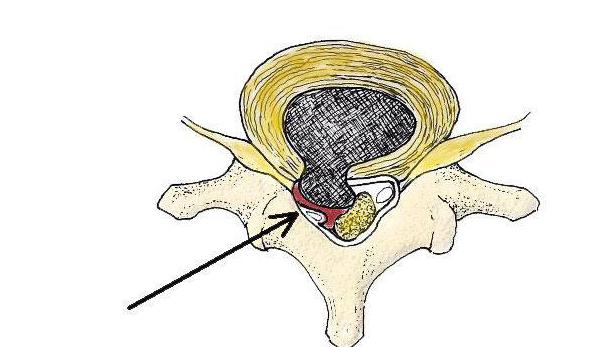
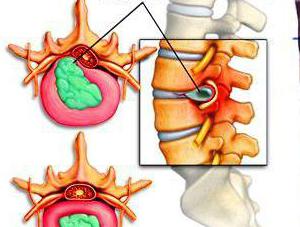

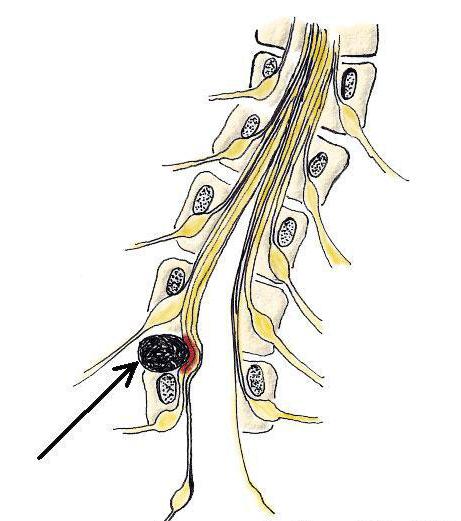
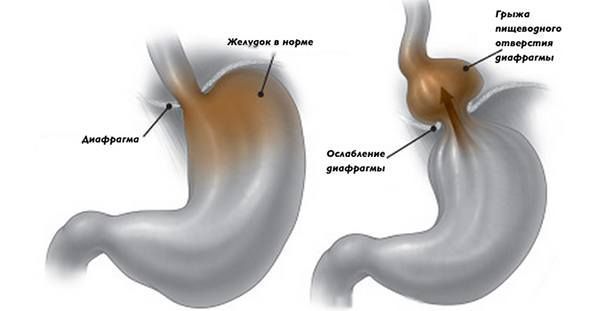
 Медиальная грыжа – выпячивание происходит по центру.
Медиальная грыжа – выпячивание происходит по центру.











































 Рентгенологическое исследование пищевода с барием при хиатальной грыже
Рентгенологическое исследование пищевода с барием при хиатальной грыже Этого не стоит есть при хиатальной грыже
Этого не стоит есть при хиатальной грыже







 Разберем каждый из методов несколько более подробно.
Разберем каждый из методов несколько более подробно.



 Лечебные мероприятия при грыже пищевода должны проводиться комплексно. Очень важно своевременно диагностировать заболевания и подобрать соответствующую терапию. Грыжа пищевода, лечение которой подробно будет рассмотрено далее, образуется при смещении органов брюшной полости в грудную.
Лечебные мероприятия при грыже пищевода должны проводиться комплексно. Очень важно своевременно диагностировать заболевания и подобрать соответствующую терапию. Грыжа пищевода, лечение которой подробно будет рассмотрено далее, образуется при смещении органов брюшной полости в грудную.


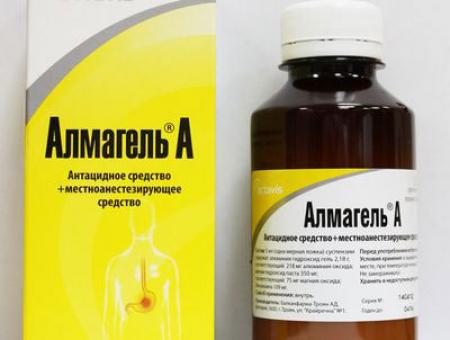
 Антацидные препараты. К ним относят альмагель или маолокс. Их применяют при невыраженных симптомах, которые возникают при нарушении рациона питания. Их назначают для нейтрализации соляной кислоты. Это уменьшает ее действие на слизистую пищевода при забросе, что снижает риск развития рубцовых изменений и фиксации грыжи. Используют их через полчаса после еды.
Антацидные препараты. К ним относят альмагель или маолокс. Их применяют при невыраженных симптомах, которые возникают при нарушении рациона питания. Их назначают для нейтрализации соляной кислоты. Это уменьшает ее действие на слизистую пищевода при забросе, что снижает риск развития рубцовых изменений и фиксации грыжи. Используют их через полчаса после еды.


 Гастрокардиопексия. Данный метод предусматривает фиксацию желудка и пищевода. Само крепление происходит к образованиям поддиафрогмального пространства.
Гастрокардиопексия. Данный метод предусматривает фиксацию желудка и пищевода. Само крепление происходит к образованиям поддиафрогмального пространства. Купирование воспалительных изменений в пищеводе и желудке. УВЧ-терапию применяют как метод данного направления.
Купирование воспалительных изменений в пищеводе и желудке. УВЧ-терапию применяют как метод данного направления.


















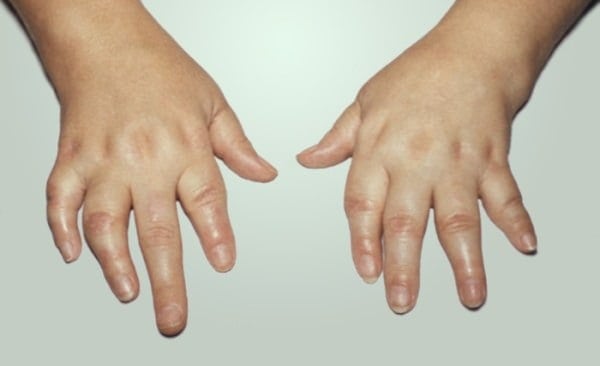
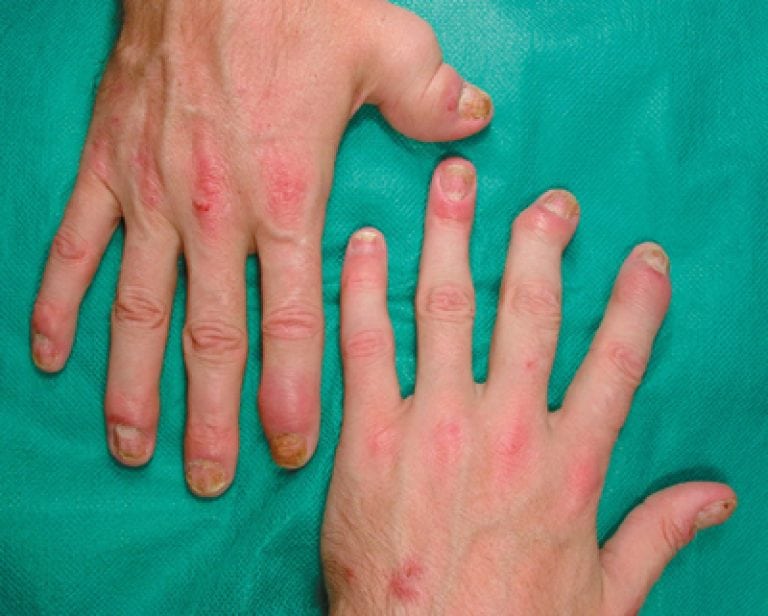
 Не всегда причиной воспаления в суставах является преклонный возраст. Патология все чаще возникает по ряду других причин. А ювенильный ревматоидный артрит и вовсе поражает лиц, не достигших 16 лет.
Не всегда причиной воспаления в суставах является преклонный возраст. Патология все чаще возникает по ряду других причин. А ювенильный ревматоидный артрит и вовсе поражает лиц, не достигших 16 лет. В процессе развития заболевания у детей, воспаление поражает средние и крупные сочленения. Гораздо реже бывают затронуты мелкие сочленения конечностей. Поражение сочленений проявляются такими симптомами:
В процессе развития заболевания у детей, воспаление поражает средние и крупные сочленения. Гораздо реже бывают затронуты мелкие сочленения конечностей. Поражение сочленений проявляются такими симптомами:












 Магнитерапия – направление альтернативной медицины, при котором для лечения больного используют статическое низкочастотное магнитное поле. Благодаря магнитным полям устраняется боль, воспалительный процесс, уменьшается отёчность, восстанавливается костная и хрящевая ткань, улучшается их питание;
Магнитерапия – направление альтернативной медицины, при котором для лечения больного используют статическое низкочастотное магнитное поле. Благодаря магнитным полям устраняется боль, воспалительный процесс, уменьшается отёчность, восстанавливается костная и хрящевая ткань, улучшается их питание;











 Одним из противопоказаний к проведению массажа является травма, в том числе, и травма, которая повлекла за собой перелом. Но в большинстве случаев противопоказано проведение массажа в полном объеме и только в остром периоде. Как только состояние пострадавшего стабилизировано, выполнена репозиция костных отломков (либо выполнено эндопротезирование) без массажа реабилитация невозможна.
Одним из противопоказаний к проведению массажа является травма, в том числе, и травма, которая повлекла за собой перелом. Но в большинстве случаев противопоказано проведение массажа в полном объеме и только в остром периоде. Как только состояние пострадавшего стабилизировано, выполнена репозиция костных отломков (либо выполнено эндопротезирование) без массажа реабилитация невозможна. Появление небольших светлых сверкающих точек перед глазами, «искр в глазах», является симптомом нарушения работы сетчатки. Это явление относится к ложным световым ощущениям, или к фотопсиям.
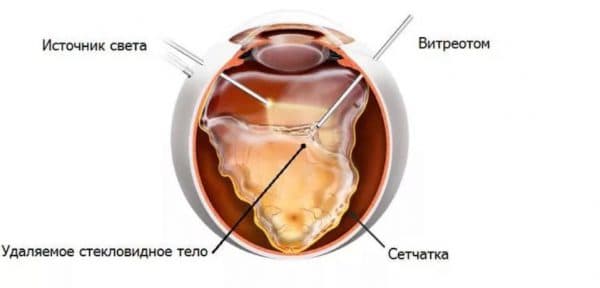
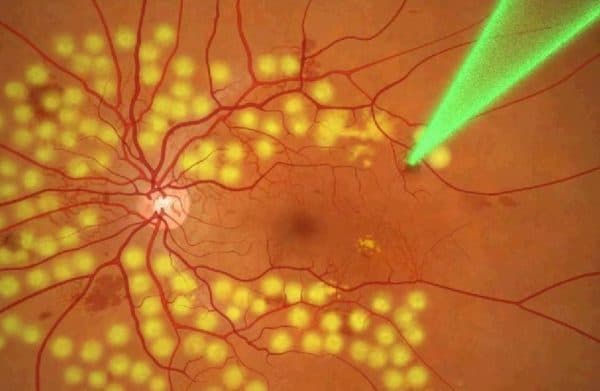
Появление небольших светлых сверкающих точек перед глазами, «искр в глазах», является симптомом нарушения работы сетчатки. Это явление относится к ложным световым ощущениям, или к фотопсиям.






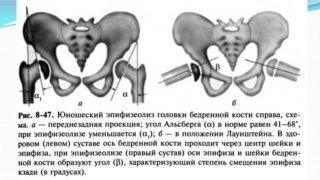 В основе причин развития данной патологии лежит нарушение нормального соотношения между половыми гормонами и гормонами роста. Дефицит половых гормонов в сочетании с повышенным уровнем гормона роста становятся причиной снижения прочности и разрыхления проксимальной части костей бедра, создавая условия для смещения эпифизарной части головки бедренной кости книзу и кзади.
В основе причин развития данной патологии лежит нарушение нормального соотношения между половыми гормонами и гормонами роста. Дефицит половых гормонов в сочетании с повышенным уровнем гормона роста становятся причиной снижения прочности и разрыхления проксимальной части костей бедра, создавая условия для смещения эпифизарной части головки бедренной кости книзу и кзади. К клиническим симптомам юношеского эпифизеолиза относятся:
К клиническим симптомам юношеского эпифизеолиза относятся: Практика и исследования заболевания показывают, что консервативное лечение эпифизеолиза головки бедренной кости не имеет достаточного эффекта. Иммобилизация конечности также никак не влияет на течение заболевания. Основным методом эффективного лечения патологии остается хирургическое вмешательство. Метод и вид операции зависит от стадии течения и степени выраженности патологии.
Практика и исследования заболевания показывают, что консервативное лечение эпифизеолиза головки бедренной кости не имеет достаточного эффекта. Иммобилизация конечности также никак не влияет на течение заболевания. Основным методом эффективного лечения патологии остается хирургическое вмешательство. Метод и вид операции зависит от стадии течения и степени выраженности патологии. При своевременно поставленном диагнозе и адекватном лечении прогноз течения болезни положительный. Как правило, осложнения и рецидивы возникают не более чем в 7-8% случаев после оперативного вмешательства. При отсутствии надлежащего лечения возможно развитие осложнений, ведущих к глубокой инвалидизации пациента. Последствиями юношеского эпифизеолиза головки бедренной кости могут являться патологии, обусловленные ухудшением кровотока в данной области:
При своевременно поставленном диагнозе и адекватном лечении прогноз течения болезни положительный. Как правило, осложнения и рецидивы возникают не более чем в 7-8% случаев после оперативного вмешательства. При отсутствии надлежащего лечения возможно развитие осложнений, ведущих к глубокой инвалидизации пациента. Последствиями юношеского эпифизеолиза головки бедренной кости могут являться патологии, обусловленные ухудшением кровотока в данной области:



.gif)