Болит спина от желудка – Опоясывающая боль в области желудка и отдает в спину, почему одновременно болит
Боль в области желудка и спины – опоясывающая боль
Сильные боли в спине – один из довольно распространенных симптомов. Он может быть вызван разнообразной патологией внутренних органов или позвоночника. Для эффективного обезболивания необходимо сначала установить причину болевого синдрома, а уже потом проводить соответствующее лечение.
Боли в спине. Проблемы, вызывающие симптом
Точечная или опоясывающая боль в области спины может развиваться на фоне разнообразной патологии. Чаще всего это:
- Межреберная невралгия.
- Остеохондроз поясничного отдела позвоночника.
- Травмы.
- Заболевания внутренних органов (панкреатит, язвенная болезнь желудка или 12-перстной кишки, мочекаменная болезнь).
Опоясывающая боль в спине требует своевременной диагностики и адекватного обезболивания для нормализации состояния пациента.
Боли в желудке и спине
Иногда случается так, что боль в желудке отдает в спину. Нередко симптом характеризуется довольно выраженной интенсивностью. Иногда присоединяются дополнительные признаки (тошнота, рвота, головокружение). Возникнуть такое состояние может на фоне следующих болезней:
- Обострение язвы желудка.
- Прободная язва.
- Хронический или острый панкреатит. В данном случае чаще отмечается боль в спине после еды.
- Печеночная колика.
- Атипичная форма инфаркта миокарда. Несмотря на то, что патологический процесс локализуется в области сердца, иногда может возникать даже опоясывающая боль в области желудка и спины. Это существенно утрудняет диагностику.
Избавление от боли в спине должно проводиться в зависимости от причины, которая ее вызвала. Только в таком случае удастся полноценно устранить соответствующий симптом.
Боль и обезболивание
Многие пациенты интересуются тем, как избавиться от боли в спине, если она носит хронический, постоянный характер. Учитывая разнообразность причин, которые могут вызвать симптом, его устранение осуществляется разными методами.
Всегда нужно обращаться к доктору. Главным аспектом успешного устранения симптома является влияние на его первопричину. Например, лекарство от боли в спине и желудке, которое помогает пациенту с остеохондрозом, будет бесполезным и даже вредным для человека с язвенной болезнью.
Главными направлениями лечения являются:
- Медикаментозная терапия.
- Оперативное вмешательство (при необходимости) с последующей реабилитацией.
- Мануальная терапия, массаж, иглоукалывание.
- Физиотерапия (миостимуляция, ультразвуковые волны, воздействие магнитных полей).
Выбор конкретной методики всегда зависит от особенностей каждого отдельного клинического случая.
«Меркурий»
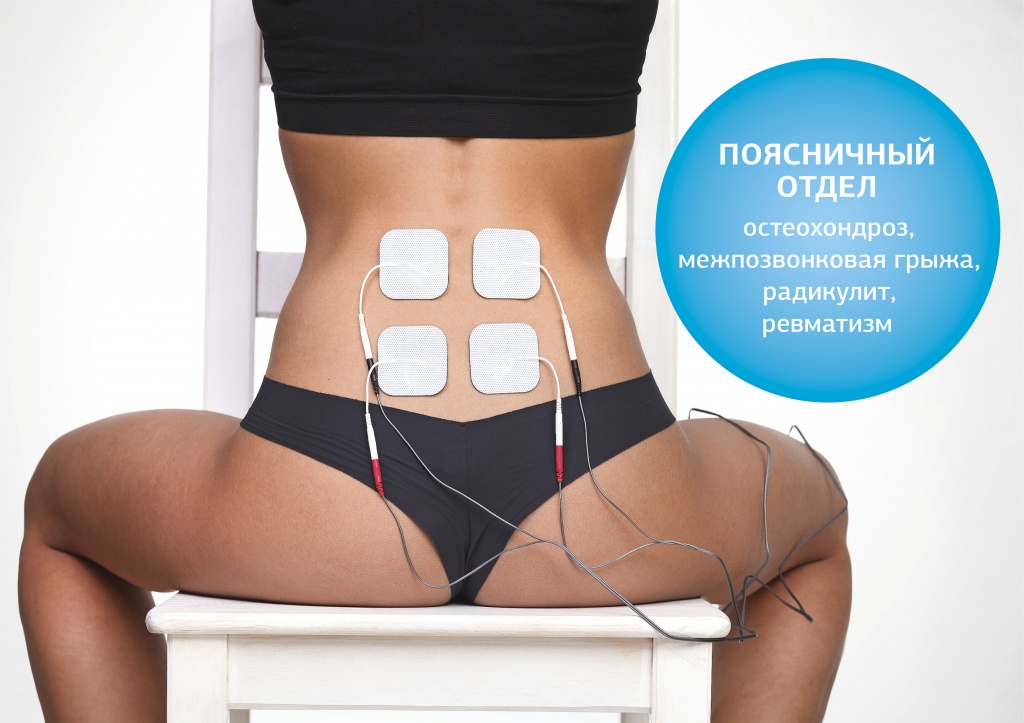
Компания «СТЛ» производит физиотерапевтический аппарат, который поможет избавиться от хронической боли в спине в домашних условиях. «Меркурий» – это генератор электрического тока. Пропускание импульсов через ткани способствует достижению сразу нескольких важных целей:
- Обезболивание.
- Улучшение микроциркуляции и трофики тканей.
- Повышение эффективности терапии основного заболевания.
Его регулярное использование позволит улучшить состояние пациента и нивелирует болевой синдром. Главным преимуществом домашнего физиотерапевтического аппарата является его компактность, простота в использовании, а также удобство.
Для борьбы с разнообразными заболеваниями теперь не нужно покидать дом. Это особенно удобно для пациентов с ограниченной подвижностью: лиц пожилого возраста, инвалидов. В некоторых населенных пунктах вообще отсутствую физиотерапевтические кабинеты, поэтому единственным выходом остается приобретение собственного аппарата.
Почему боль в области желудка может отдавать в спину?
Почему болит спина? Тому может быть множество причин: проблемы с позвоночником, мышечным каркасом. Но боли могут быть и иррадирующими: то есть такими, когда на самом деле болит один орган, а человек ощущает боль в другом.

Зачастую больные задаются вопросом, может ли болеть спина от желудка. Да, может, и это достаточно распространенный вариант. Однако боль в желудке и спине одновременно может иметь совершенно разное происхождение.
Некоторые симптомы характерны для более опасных заболеваний желудка, некоторые – для менее опасных, однако когда болит желудок и спина одновременно, вы должны без промедления обратиться к врачу.
Язва
При обострении зачастую сочетаются боли в желудке и спине (в пояснице – чаще, в других отделах спины – реже).
Как отличить обострение язвенной болезни? Вначале начинает резко болеть живот, причем случается это сразу после еды.
Если оканчивается приступ рвотой с ярко выраженным кислым вкусом, а после него становится заметно легче – это практически 100 % проявление именно обострения язвы.
Также характерным признаком служит изжога. Болевые ощущения могут возникнуть при повышенной физической нагрузке или сразу после нее.
Если лечь на бок, согнув ноги и подтянув их к животу («поза эмбриона»), наступает облегчение. Также острая боль в желудке, отдающая в спину, может возникнуть натощак.
В этом случае после приема пищи она обычно проходит. Спина при обострении язвы может болеть очень сильно, чаще слева, также она иррадиирует в поясницу, из-за чего больные могут считать, что у них проявляются проблемы с почками.
Также она может иррадиировать в грудную клетку и в нижний отдел живота.
Лучше всего в такой ситуации не заниматься самолечением, а обратиться к врачу.
Он назначит комплексное лечение, которое обязательно будет включать:
- прием обезболивающих препаратов;
- снятие воспалительного процесса;
- диету.
Современные противоязвенные лекарственные средства способны полностью заживить имеющиеся язвы, однако поскольку эта болезнь имеет склонность к рецидивам, необходимо постоянно соблюдать определенный режим питания и регулярно проходить профилактические осмотры и лечение.
Прободная язва
Боли в области желудка, отдающие в спину, могут свидетельствовать о прободной язве желудка или двенадцатиперстной кишки.

Боль проявляется внезапно. Сила ее такова, что она с трудом переносится. Больному без преувеличения страшно не только двигаться, но и дышать.
Изначально она локализуется прямо над пупком, по центру живота, также возможны сильные ощущения в правом боку, но достаточно быстро распространяется на весь живот.
В спину она иррадиирует под лопатку, а также может «захватить» всю правую сторону: плечо, ключицу. Влево она иррадиирует гораздо реже.
При проявлении таких симптомов, особенно если они сопровождаются сильным напряжением мышц брюшного пресса (он становится очень твердым), нужно немедленно обращаться к врачу.
Лечение прободной язвы всегда осуществляется хирургическим путем, и насколько оно будет успешным – зависит именно от того, насколько своевременно оно было начато.
При обострении язвы желудок болит сильно и отдает в спину (в поясничный отдел). Боль возникает внезапно спустя короткий промежуток времени после еды либо натощак, а в последнем случае после еды она затихает.
Она усиливается при нагрузке, а в состоянии покоя «отпускает». Способствует облегчению и некоторому улучшению самочувствия и рвота (она будет кислой).
Острый панкреатит
Сильные боли в желудке, отдающие в спину, особенно справа, характерны и для острого панкреатита. Особенно если боли в спине также достаточно интенсивны.
Внезапность появления боли также характерна для этой болезни. Боль обычно характеризуется ощущением распирания живота.
Чаще всего она иррадиирует в область лопатки и в поясницу, реже – в сердце: зависит от того, какая именно часть поджелудочной железы воспалена.
Если боли в желудке и боли в спине сопутствует и рвота – вероятность того, что пациента мучает именно панкреатит, весьма высока, особенно если рвота не приносит облегчения.
Если вас беспокоит опоясывающая боль в области желудка и спины – это также может являться признаком панкреатита. Это свидетельствует о достаточно тяжелой стадии заболевания.
Лечение панкреатита тем эффективнее, чем раньше оно начато. В противном случае заболевание может из острой формы перейти в хроническую форму.
Обратите внимание: если боль в спине и в желудке возникла практически одновременно, и произошло это спустя 6-12 часов после обильной трапезы, особенно с употреблением алкоголя, – это практически без сомнений острый панкреатит.
Если болит желудок и в спину отдает в область поясницы – это может свидетельствовать о хронической форме панкреатита. Обычно одновременно человека беспокоят и боли в верхней половине живота.
Могут эти ощущения сопровождаться и желтухой, которая свидетельствует о том, что желчный проток сильно сдавлен, и проходимость его нарушена (либо он вообще закупорен).
Лечение при хронической форме панкреатита уже является малоэффективным, основной его задачей является недопущение развития осложнений, которые могут оказаться очень серьезными.
Печеночная колика
Болит желудок и спина и при печеночной колике. Как ее отличить? Обычно сначала возникает резкая боль в боку (в правом – с той стороны, с которой расположена печень).

То есть в таком случае боль в желудке и в спине являются иррадиирующими. Она сильнее всего ощутима в районе ключицы и в крестце, реже – под лопаткой и в основании шеи справа. Длится приступ долго – несколько часов, а иногда и несколько суток.
Приступ может сопровождаться рвотой (причем, скорее всего пациента будет рвать желчью). Вероятным является и повышение температуры.
Необходимо немедленно отправиться к врачу. Ни в коем случае не следует принимать обезболивающие препараты, прикладывать грелку! Также больной должен воздержаться от приема пиши и питья.
Для лечения врач прописывает лекарственные препараты, однако наиглавнейшей составляющей лечения является очень строгая диета.
Гастрит
Когда тупая боль в желудке отдает в спину – это свидетельствует о гастрите, причем о том, что болезнь находится уже в достаточно тяжелой и запущенной стадии, и что воспален не только желудок, но и другие органы ЖКТ: например, поджелудочная железа или желчный пузырь.
Чтобы дифференцировать осложненный гастрит от остеохондроза, назначают анализы. Чем сильнее желудок пострадал, тем сильнее будут боли в спине.
При лечении, помимо препаратов, назначается диета. Необходимо соблюдать режим питания и после выздоровления, чтобы избежать рецидивов.
Следует значительно уменьшить количество употребляемой жирной и острой пищи. При низкой кислотности следует отказаться от консервов и газировки, при высокой – от молочных изделий.
Инфаркт миокарда
Когда сильно болит желудок и отдает в спину, при этом человек находится в предобморочном состоянии, у него наблюдается тахикардия, артериальное давление падает, то это может свидетельствовать об инфаркте миокарда, его так называемом гастрологическом варианте.
Необходимо срочно сделать кардиограмму.
Итак, мы видим, что вполне может от желудка болеть спина, но не все так однозначно:
- Во-первых, боль может быть опоясывающей либо иррадировать в какие-то конкретные области спины.
- Во-вторых, она может охватывать тело в разных отделах позвоночника.
- В-третьих, возможно, совсем не боль в желудке отдает в спину, а в обе зоны иррадиируют боли из совсем другого источника (например, такое возможно при некоторых сердечно-сосудистых заболеваниях, в том числе и при инфаркте миокарда, а также при болезнях легких).

Поэтому ответ на вопрос «что делать» существует только один: немедленно отправиться к доктору и быстрее выполнить все назначенные им исследования, чтобы приступить к лечению проявившейся болезни.
Категорически нельзя оставлять эти симптомы без внимания в надежде, что все само пройдет, поскольку несвоевременно начатое лечение может привести к весьма печальным последствиям.
А может ли болеть желудок от спины? Да, такое возможно. Например, болевые ощущения, вызванные остеохондрозом, отличить от болей органов ЖКТ сложно.
Дело в том, что нервное обеспечение органов полости живота осуществляется из сегментов позвоночника (его грудного отдела).
Если вегетативный участок спинномозгового корешка ущемляется, органы претерпевают изменения, в то время как больной еще никаких неприятных ощущений не испытывает. Спустя некоторое время проявляются неприятные симптомы, такие, как изжога, тянущие боли.
После начала лечения спустя некоторое время после недлительного облегчения состояние больного ухудшается. Это связано с тем, что вместо лечения остеохондроза проводилось лечение гастрита.
Если желудочные боли становятся сильнее при движениях, в которых принимает участие грудной отдел позвоночника, это является признаком того, что поражены средне грудные корешки.
Если вы хотите получить больше информации и подобных упражнений для позвоночника и суставов от Александры Бониной, посмотрите материалы по ссылкам ниже.
Отказ от ответственности
Информация в статьях предназначена исключительно для общего ознакомления и не должна использоваться для самодиагностики проблем со здоровьем или в лечебных целях. Эта статья не является заменой для медицинской консультации у врача (невролог, терапевт). Пожалуйста, обратитесь сначала к врачу, чтобы точно знать причину вашей проблемы со здоровьем.
Я буду Вам очень признательна, если Вы нажмете на одну из кнопочек
и поделитесь этим материалом с Вашими друзьями 🙂
Ночью болит желудок и отдает в спину — Заболевание желудка
Болит желудок и отдает в спину, что это означает? Многие допускают заболевания опорно-двигательного аппарата, но это не совсем так. Заболевания ЖКТ (желудочно-кишечного тракта) довольно часто проявляются подобными ощущениями. Такое явление называется иррадиирующие боли. Разберем возможные патологии, которые сопровождаются этими симптомами. Любая, из нижеописанных проблем может быть основанием, но окончательный, точный диагноз может поставить только врач.

Заболевания ЖКТ
Самыми явными причинами такого симптома являются проблемы с любым из органов системы желудочно-кишечного тракта. Рассмотрим наиболее частые, опасные моменты.
Язва
Очевидно, что боли желудка являются симптомом патологических процессов развивающихся именно в этом органе. Если болит желудок и при этом отдает в спину, то это может быть не что иное, как язва. Довольно серьезный, к сожалению, распространенный недуг. Для стадии обострения этой патологии характерны интенсивные болевые ощущения области желудка, отдающие в поясничный отдел или область между лопатками. Помимо этого, у больного может возникнуть:
- тошнота;
- рвота;
- изжога.
В подобной ситуации не следует принимать обезболивающее, лучше срочно обратится в поликлинику или вызвать на дом бригаду скорой помощи, так как язвенная болезнь – очень опасный недуг, требующий квалифицированного медицинского вмешательства. До прибытия специалиста больному следует прилечь, воздержаться от приема любых медикаментов, пищи, воды.
Более того, если приступы трудно терпеть, они носят режущий резкий характер, при очередном эпизоде невозможно даже дышать, мышцы живота сильно напряжены, то это может свидетельствовать о возникновении прободения язвы, угрожающего жизни человека состояния, требующего немедленной госпитализации и оперативного вмешательства. Это говорит о том, что язвенная болезнь спровоцировала перфорацию стенки желудка, как результат может возникнуть перитонит, возможен летальный исход.
Панкреатит
При опоясывающих болях области желудка, которые могут иррадиировать в поясничный отдел можно заподозрить патологию поджелудочной железы.
Дополнительными признаками будут:
- ощущение сухости ротовой полости;
- тошнота или отрыжка;
- могут возникнуть расстройства пищеварения;
- вздутие живота;
- участиться пульс, повысится температура тела;
- наблюдается бледность кожи;
- потоотделение усиливается.
Такая симптоматика характерна для острого и хронического панкреатита. Проявления чаще всего возникают спустя некоторое время после приема пищи или ночами.
Желчекаменная болезнь
Еще одно неприятное состояние – воспаление или камни в желчном пузыре, могут спровоцировать болевые ощущения той же локализации (чаще крестцового отдела спины).
На фоне этого могут возникнуть:
- горечь в ротовой полости;
- спазмы кишечника;
- головокружение;
- даже снижение слуха, насморк.
Болит желудок и отдает в спину: причины, какое заболевание, лечение
Боль в желудке и спине одновременно связана с заболеваниями органов ЖКТ. В статье указаны основные причины появления болевого синдрома и методы его устранения.
Основные причины
Если у человека болит желудок, а боль отдает в спину, то это свидетельствует о первичном поражении органов пищеварения. Подобный симптом может быть связан с различными патологическими состояниями:
воспалительные поражения желудка в виде гастрита или язвенной болезни;
нарушения моторики желчевыводящих путей, проявляющиеся печеночной коликой;
острый панкреатит или обострение хронической формы заболевания;
энтерит, колит и другие патологии кишечника.
Любая причина может привести к боли в желудке и спине, возникающим одновременно. Для выявления основного заболевания, человек должен обратиться в лечебное учреждение для проведения обследования.
Панкреатит
Панкреатит – заболевание, характеризующееся развитием воспаления в тканях поджелудочной железы. Острый вариант болезни характеризуется возникновением резкой, кинжальной боли, которая имеет опоясывающий характер, переходя на область живота и поясницы. При хроническом панкреатите болевые ощущения выражены слабее, однако, могут иррадиировать в спину и руки.
Возникновение болевого синдрома при панкреатите связано с погрешностями в питании (прием большого количества жирной или острой пищи) или с употреблением спиртных напитков. Помимо боли у человека появляются следующие симптомы: тошнота, рвота, общая слабость, тахикардия и повышение температуры тела.
В отсутствии лечения, обострение или острый панкреатит могут стать причиной развития перитонита, некроза поджелудочной железы и болевого шока. Все указанные состояния требуют срочной госпитализации больного и проведения интенсивной терапии.
Печеночные колики
Печеночная колика – симптом, характерный для воспалительных и не воспалительных заболеваний печени и желчных путей. Возникает он при неправильном питании, употреблении алкоголя или наличии камней в желчном пузыре. Колика проявляется острой болью в правом подреберье, которая может отдавать в область поясницы или правой лопатки, а также вдоль живота в пупок. В последнем случае, боль схожа с болевыми ощущениями при аппендиците, что может затруднять постановку точного диагноза.
Кроме болевого синдрома у больных отмечается общая слабость и диспепсические расстройства: тошнота, рвота и метеоризм. Возможно повышение температуры тела до 38-38,5С.
Холецистит
При холецистите воспалительный процесс поражает желчный пузырь. Основная причина развития воспаления – камни и песок в желчном пузыре, нарушающие отток из него желчи. У больного часто возникают болевые ощущения в правом подреберье, которые могут иррадиировать вдоль туловища в спину или на нижние отделы живота. Боль носит приступообразный и острый характер.
Во время болевого приступа появляется рвота и привкус горечи во рту. При больших размерах камня возможно полное затруднение оттока желчи из желчного пузыря. В этом случае, болезнь может привести к его разрыву и развитию перитонита.
Язва желудка
Язвенная болезнь – распространенное заболевание, поражающее внутреннюю оболочку желудка и двенадцатиперстной кишки. При обострении патологии, пациент испытывает острую боль в эпигастральной области, которая может отдавать в спину. Для язвенной болезни характерно возникновение болевого синдрома в ночное время, ранним утром или при длительном голодании. После приема пищи интенсивность боли снижается, что связано с временным понижением кислотности желудочного сока. Кроме того, больной может испытывать тошноту и изжогу.
Лечение язв требует длительного приема лекарственных препаратов, устраняющих причины развития заболевания и восстанавливающие слизистую оболочку органа.
Кишечная непроходимость
Нарушение продвижения пищевого комка по органам ЖКТ приводит к развитию кишечной непроходимости. У человека начинает резко болеть желудок и боль отдает в спину, размер живота увеличивается, начинается метеоризм. Часто болевые ощущения сопровождаются тошнотой и рвотой. Стул либо полностью пропадает, либо скудный.
Кишечная непроходимость требует экстренной госпитализации для устранения причин ее развития. Болезнь может привести к тяжелым последствиям: ишемии и гангрене кишечника, перитониту и др.
Гастрит
Хронический гастрит, согласно данным Росздрава встречается у 80% взрослого населения. Это воспалительное заболевание желудка, характеризующееся появлением боли при приеме алкоголя и погрешностях в питании. Боль может локализоваться только в эпигастрии, однако, при обострениях патологии она отдает в спину.
Для гастрита характерна изжога, тошнота и потеря аппетита. При отсутствии лечения и коррекции диеты, заболевание может привести к развитию язвенной болезни.
Патологии в других органах с болью, отдающей в спину и желудок
Когда болит желудок и отдает в спину, это не всегда свидетельствует о заболеваниях органов ЖКТ.
Врачи выделяют ряд причин, приводящих к подобным симптомам:
заболевания сердечно-сосудистой системы. Стабильная стенокардия или инфаркт миокарда проявляются болевым синдромом, который может локализоваться в области желудка и иррадиировать в спину, затрудняя диагностику. Отличительная черта заболеваний – возникновение боли после физической или эмоциональной нагрузки и отсутствие связи с приемом пищи;
патология органов женской половой системы. Болевые ощущения в животе могут быть связаны с миомами, воспалительным поражением придатков матки и эрозиями в ее шейке. Боль в этих случаях преимущественно локализована в нижних отделах живота и может переходить на спину, усиливаясь при движениях;
заболевания почек и мочевыделительной системы приводят к появлению боли в области спины, которая может отдавать в желудок. Как правило, болевые ощущения носят тянущий характер и сопровождаются выраженным дискомфортом. Это наблюдается при цистите, пиелонефрите, гломерулонефрите и мочекаменной болезни;
остеохондроз, возникающий при дегенеративных изменениях в межпозвоночном диске. Заболевание характеризуется сдавлением нервных корешков спинного мозга с развитием выраженного болевого синдрома и неврологических признаков: нарушения чувствительности кожных покровов и расстройства двигательной активности мышц, иннервируемых пораженным нервом.
Для установления причины появления боли в животе и спине, необходимо проводить дифференциальную диагностику между указанными патологиями.
Когда необходимо вызвать скорую или обратиться к врачу
Заболевания желудочно-кишечного тракта и других систем организма требуют проведения своевременной диагностики и назначения терапии. В связи с этим, человеку необходимо знать в каких случаях следует обращаться к врачу. Как правило, если боль носит однократный характер и возникает после приема алкоголя или при приеме острой пищи, то вызывать скорую помощь не следует. В таком случае, пища и спиртные напитки вызывают раздражение слизистой оболочки желудка, проявляющееся болью.
За медицинской помощью следует обращаться в следующих случаях:
интенсивность боли нарастает со временем или носит хронический характер;
появляется тошнота и рвота, нарушения стула или его отсутствие;
у человека отмечается потливость и тахикардия;
повышается температура тела;
возникают обморочные состояния;
моча приобретает розоватый цвет из-за примеси крови.
Подобные признаки свидетельствуют о поражении внутренних органов, требующих проведения обследования и подбора терапии.
Что делать при болях в желудке отдающих в спину: Методы терапии и профилактики
Методы терапии зависят от основной причины заболевания. Если у больного выявляется гастрит или язвенная болезнь, то ему назначают ряд лекарственных препаратов:
ингибиторы протонной помпы (Омепразол, Омез) или антисекреторные средства из группы блокаторов гистаминовых рецепторов (Ранитидин, Фамотидин). Медикаменты уменьшают кислотность желудочного сока, защищая внутреннюю оболочку желудка от дополнительного повреждения. Данные препараты также предупреждают развитие изжоги и тошноты;
при хеликобактер-ассоциированном гастрите и язвенной болезни, схема лечения всегда включает в себя антибактериальные препараты. Высокой эффективностью против бактерии Helicobacter pylori обладает Амоксициллин и его защищенные формы – Амоксиклав и др. При устранении микроорганизма, заболевания не прогрессируют, а слизистая оболочка органа восстанавливается;
обволакивающие медикаменты (Маалокс, Альмагель и др.) покрывают оболочку желудка защитной пленкой, защищающей ее от механического воздействия пищи и желудочного сока.
При заболеваниях печени, необходимо устранить непосредственную причину их развития. Положительный эффект в лечении печеночных болезней и поражений желчного пузыря наблюдается при использовании гепатопротекторов. Препараты данного класса защищают клетки органа от повреждения и улучшают их работу. Врачи рекомендуют использовать Урсосан и другие препараты урсодезоксихолевой кислоты. Они имеют большую доказательную базу и зарекомендовали себя в клинической практике.
Профилактика боли в желудке, которая отдает в спину, основывается на следовании простым рекомендациям:
питание должно быть дробным и регулярным. Рекомендуется принимать пищу 5-6 раз в день;
диета основывается на следующих правилах: из пищи убирают все жирные, острые, копченые блюда, а также продукты с большим количеством специй. В рационе питания увеличивают количество фруктов, овощей, ягод, орехов и кисломолочной продукции;
отказ от табакокурения и употребления спиртных напитков;
своевременное лечение заболеваний желудочно-кишечного тракта и других систем организма;
при появлении дискомфорта и боли в животе, следует сразу же обратиться за медицинской помощью, а не заниматься самолечением.
Боль в спине при гастрите: причина симптома, лечение
Неприятные ощущения в районе спины могут сигнализировать о многих заболеваниях и иногда в их ряд присоединяют гастрит. Заболевание относится к патологиям ЖКТ, развивается на поверхности слизистой желудка и представляет собой воспалительный процесс. Боль в спине при гастрите не является типичной и в большей степени связана с другими дисфункциями внутренних органов, которые могли появиться вследствие нарушений пищеварительной системы или в связи с другими провоцирующими факторами.
Какие боли возникают при гастрите?
Воспаление слизистой желудка проявляется в качестве определенной симптоматики гастрита и обычно она включает болевые ощущения в верхней части живота, реже за грудиной. Отмечается тошнота, иногда рвота. Если ни одного из признаков нет, а в районе поясницы присутствуют неприятные ощущения, то это однозначно не воспаление желудка, но есть вероятность развития других нарушений ЖКТ. При болях в верхней части спины подозрения на дисфункции пищеварительной системы сводятся к минимуму.
Заболевания ЖКТ с болью в спине
 Некоторые недооценивают гастрит, хотя это заболевание ведет к множеству осложнений. Именно они становятся причинами нарушений работы некоторых органов, входящих в цепочку пищеварительной системы. Поэтому предполагая, что это боли в спине при гастрите человек не проходит дополнительную диагностику, а у него уже начинают развиваться другие не менее серьезные заболевания.
Некоторые недооценивают гастрит, хотя это заболевание ведет к множеству осложнений. Именно они становятся причинами нарушений работы некоторых органов, входящих в цепочку пищеварительной системы. Поэтому предполагая, что это боли в спине при гастрите человек не проходит дополнительную диагностику, а у него уже начинают развиваться другие не менее серьезные заболевания.
Ощущения боли в спине характерны для следующих патологий ЖКТ:
- Панкреатит или воспаление поджелудочной железы. боль локализуется в области желудка, может наблюдать рвота и боль в спине, а именно в районе поясницы. Панкреатит и гастрит могут проходить одновременно, например, при бактерицидной этиологии или при нарушениях в питании.
- Язвенная болезнь. Часто эти заболевани протекают совместно, что приводит к совмещению и так схожей симптоматики. В таких случаях кажется, что возникает боль в спине при гастрите, а неприятные ощущения спровоцированы развитием язвы и отдается в поясничный отдел, а иногда и между лопаток.
- Холецистит или воспаление желчного пузыря. Может диагностироваться совместно с патологией желудка или стать его осложнением. Воспаление сопровождается резями в брюшной полости, а также дискомфортом в пояснице.
- Аппендицит. Приступ охватывает район спины, пупка, желудка. Приступы сопровождаются рвотой, повышением температуры. Иногда аппендицит напоминает обострение гастрита, но уже при пальпации можно удостовериться в предполагаемом диагнозе.
- Печеночная колика. Относится к последствиям желчнокаменной болезни, которая, в свою очередь, может возникнуть на фоне воспаления слизистой желудка. Локализация боли распространяется не только на брюшную полость, но и поясничный отдел.
Вышеперечисленные заболевания могут возникать совместно с гастритом или в качестве осложнения патологии. Выяснить это можно только после проведения диагностики.
У больных гастритом могут наблюдаться такие ситуации, когда болевой синдром временный и связан с нарушением диеты. Обострение затрагивает другие органы, но с нормализацией питания приходит в норму и работа ЖКТ, проходят болевые ощущения, в том числе и в спине.
Когда нужно обращаться к врачу?
 Некоторые пациенты, предполагая, что болит спина при гастрите, не обращаются за дополнительной консультацией к врачу. Свое лечение они продолжают ранее назначенными препаратами, справляются с симптоматикой при помощи обезболивающих средств. Такие действия абсолютно не верные, так как есть вероятность развития других заболеваний, включая язву, холецистит, панкреатит. Отсутствие соответствующих мер приводит к ухудшению ситуации и патологии принимают запущенные стадии.
Некоторые пациенты, предполагая, что болит спина при гастрите, не обращаются за дополнительной консультацией к врачу. Свое лечение они продолжают ранее назначенными препаратами, справляются с симптоматикой при помощи обезболивающих средств. Такие действия абсолютно не верные, так как есть вероятность развития других заболеваний, включая язву, холецистит, панкреатит. Отсутствие соответствующих мер приводит к ухудшению ситуации и патологии принимают запущенные стадии.
Несмотря на множество народных средств, помогающих избавиться от признаков заболеваний пищеварительной и других систем, использовать их нужно с особой осторожностью.
Если боли терпимые и не присутствует ярко выраженная другая симптоматика, то нужно самостоятельно обратиться за консультацией к врачу, пройти диагностические мероприятия. Есть ситуации, когда не нужно дожидаться приемного дня специалиста, а следует вызывать скорую помощь. Сделать это целесообразно, если к болям в спине добавляется:
- Боль любой локализации, характерная своей интенсивностью, продолжительностью. Неважно, где она сосредоточена, если она нестерпимая, то нужно срочно принимать меры по ее устранению.
- Тошнота, неоднократная рвота. Массы содержат кровяные или слизистые сгустки, наблюдается желчь, коричневые отложения.
- Повышение температуры, озноб, лихорадка.
- Диарея или продолжительный запор, частое чередование этих явлений. В каловых массах присутствует кровь.
Может ли от боли в желудке болеть спина. Причины боли в спине. SpinaNeBespokoit.ru
 »
Причины боли в спине
»
Причины боли в спинеКак и где болит живот при гастрите
Под гастритом понимают воспалительные процессы, протекающие на слизистой оболочке желудка. Порой этот недуг поражает и более глубокие слои слизистой оболочки желудка. В дальнейшем это заболевание приводит к нарушению процессов пищеварения, ко всему прочему снижается работоспособность, ухудшается состояние организма в общем. Ко всему прочему это заболевание сопровождается быстрой утомляемостью. Сегодня гастрит является практически самым распространенным заболеванием пищеварительного тракта. На данный момент от него страдает примерно пятьдесят процентов всего взрослого населения Земли. Именно по этой причине методика излечения хронической формы и острой формы гастрита для многих является невероятно актуальной. Читайте советы какие при лечении гастрита рекомендованы препараты здесь: http://jeludokzone.ru/zheludok/bolezni-zheludok/gastrit/lechenie-gastrit/sovety-kakie-pri-lechenii-gastrita-rekomendovany-preparaty.html .

В зависимости от боли в животе можно диагностировать разные заболевания
Стоит отметить, что диагностировать это заболевание без специального обследования правильно практически невозможно, потому как симптоматика его имеет схожие черты с язвенной болезнью, эрозией и т.д. ко всему прочему, на характер боли может оказать влияние индивидуальная особенность организма и наличие иных хронических заболеваний.
Причины возникновения
Главными предрасполагающими факторами к появлению гастрита считают:
- Заражение бактерией хеликобактер пилари;
- Применение в пищу некачественных продуктов;
- Злоупотребление спиртосодержащей продукцией;
- Чрезмерное употребление консервантов и копченостей;
- Помимо прочего может повлиять на образование гастрита потребление никотина;
- Люди, злоупотребляющие рафинированными маслами, очищенными злаками, эмульгаторами и гормонами, находящимися внутри пищи животного происхождения находятся в группе риска в первую очередь;
- Нарушение естественного ритма жизни;
- Постоянное стрессовое состояние;
- Неприятности и напряженное отношение с домочадцами или работниками.
В зависимости от формы и степени развития данного заболевания, оно может сопровождаться различными болевыми ощущениями. Ко всему прочему, на характер боли могут повлиять и индивидуальные особенности организма. Читайте о поверхностном гастрите, симптомах, лечении и диете .
Характер боли
По характеру протекания болевых ощущений в области живота можно определить, какой характер воспаления преобладает у конкретного пациента.
Необходимо отметить, что период болевых ощущений может длиться разный промежуток времени. Впрочем, и характер этого заболевания имеет различный вид.
К примеру, в том случае если больной поражен гастритом типа А (Аутоиммунным гастритом), то происходит частичная атрофия слизистой желудка. При этом развитие недуга сопровождается притупленными болями распирающего характера, которые могут формироваться после того, как человек начинает прием пищи. Такие болевые ощущения сопровождаются гнилостным запахом из ротовой полости и кисловатой отрыжкой. Читайте рекомендации что можно пить при гастрите.
При гастрите типа В (гастрит хеликобактерный) можно наблюдать боль ноющего характера, порой она сопровождается покалываниями или схваткообразными всплесками.
Гастрит типа С (рефлюкс-гастрит) сопровождается запаздывающими болевыми ощущениями. Этот синдром возникает через несколько часов после приема пищи. Еще они могут появляться в ночное время суток и в голодном состоянии.
Может ли при гастрите болеть спина? Да, такие болевые ощущения являются нормальными для данного вида заболевания пищеварительного тракта. Ко всему прочему стоит отметить, что многие из пациентов жалуются лечащим врачам на головные боли. Вполне вероятно, что в последнем случае причиной этого заболевания является чрезмерная нервозность и множественные стрессы.

При гастрите также может болеть и спина
Характер болей при гастрите может иметь различный вид. К примеру, если помимо гастрита человек страдает серьезным расстройством кишечника, то боли могут появиться еще и в области прямой кишки. Могут случиться серьезные проблемы с выводом кала.
Иногда тупая боль в области живота не означает развитие гастрита – это может быть банальная тяжесть или сбой в процессе пищеварения. Читайте особенности диеты при гастрите желудка на этой странице .
Как болит желудок?
Все разновидности болей при гастрите можно классифицировать следующим образом:
- Колющие болевые ощущения в области желудка;
- Острые боли;
- Ноющая боль в области живота;
- Болевые ощущения притупленного характера;
- Побочные или вспомогательные боли.
К последним болевым ощущениям относят боли, которые возникают в области спины или поясницы. Также при гастрите может начать болеть голова.
Совет: стоит сказать о том, что при приеме лекарственных препаратов, направленных на прекращение болевых ощущений в области желудка можно принять и другие лекарства.
Речь идет о простых и привычных всем препаратах – Анальгин, Парацетомол, Темпалгин или Но-шпа. При гастрите болит в основном в эпигастральной области, т.е. под ложечкой.
Что делать?
В том случае, если болит живот, то стоит воспользоваться либо лекарственными препаратами, либо народными методами. К примеру, справится с болевыми ощущениями помогут сбор из цветков ромашки и зверобоя. Также весьма эффективными в данном случае будут мед с молоком, настойка с алоэ, настой на банане и молоко с добавлением ромашки.
Чтобы облегчить боль при гастрите стоит воспользоваться следующими таблетками: Алмагель, Гастал или Маалокс. Еще с гастритом легко справится Де-нол и Анацид. Порой для того чтобы облегчить состояние больного будет достаточно подержать на животе грелку или бутылку с теплой водой. Ознакомиться с самыми эффективными народными средствами при лечении гастрита можно здесь .
Каждый человек, которому был поставлен диагноз гастрит (в любой его форме), должен четко осознавать, что именно он может обратить болезнь вспять или привести к развитию более серьезного заболевания.
Видео
Смотрите на видео о симптомах гастрита:
Если своевременно не лечить гастрит, он может привести к серьезным проблемам и дискомфорту. При первых симптомах и болях нужно обратиться к опытному гастроэнтерологу. Только специалист знает, какие именно необходимо провести обследования и какие взять анализы. Ко всему прочему врач сможет подобрать лечение идеально подходящие для конкретного человека. Он учтет все имеющиеся недуги и подберет не только лекарственные препараты, но и диетическое питание.
Боль в желудке отдает в спину: возможные заболевания и их симптомы
К сожалению, многие игнорируют болевые ощущения, возникающие в желудке и спине, считая, что они вызваны усталостью либо возрастом, особенно если боли незначительны и появляются периодически. А ведь именно болевой синдром служит тревожным звоночком организма о развитии патологических процессов в нем. Если боль в желудке отдает в спину, это может быть симптомом довольно серьезного заболевания, и очень важно вовремя распознать его.
Боль в желудке отдает в спину: возможные причины и симптомы заболеваний
Если нет никаких заболеваний позвоночника, а спина болит, то, возможно, существуют определенные патологии органов, которые называются отраженными либо иррадиирующими.
Например, когда боль в желудке иррадиирует в область спины, человек может страдать острым холециститом, сильными печеночными коликами либо хроническим панкреатитом. Подобная симптоматика также характерна язвам, расположенным в желудке или двенадцатиперстной кишке.
Как правило, при этих патологиях болевые ощущения похожи между собой и возникают справа, иррадиируя потом в ключицу либо поясницу. Больные при этом чувствуют сильные боли немного ниже лопаток, а также ближе к основанию шеи. Подобные приступы могут длиться как несколько минут, так и неделю. Преимущественно они сопровождаются периодической рвотой, сильной тошнотой, температурой.
Когда сильно болит желудок и спина, обязательно нужно определить первопричину, вызывающую болевой синдром. Важно помнить, что только врач может установить точный диагноз.
Симптомы язвенной болезни
Если боль в желудке, отдающая в спину, вызвана язвой, достоверность диагноза подтверждают следующие симптомы:
- внезапная боль в области живота, возникающая спустя некоторое время после еды;
- тошнота, сопровождающаяся рвотой;
- боль, появляющаяся натощак или ночью и зачастую проходящая после еды;
- изжога, которую всегда сопровождает боль;
- боль, усиливающаяся во время нагрузок и уменьшающаяся в состоянии покоя;
- дискомфорт, распространяющийся на нижнюю область живота, а также грудную клетку.
Известно, что при прободной язве, которая встречается реже, очень часто начинает болеть желудок со спиной. Это заболевание сопровождают такие симптомы:
- внезапная сильная боль, которая по ощущениям напоминает ножевое ранение;
- невозможность нормально двигаться или дышать;
- локализация боли ближе к центру, немного выше пупка и справа;
- распространение болевых ощущений по животу, сопровождаемое болями в спине;
- сильное напряжение внутренних брюшных мышц.
Как болит поджелудочная железа?
Если у больного воспалена хронически поджелудочная железа, то во время обострения кажется, что просто болит спина, хотя в действительности боль появляется в результате разрушения тканей железы.
Болевые ощущения, вызванные патологиями поджелудочной железы, очень похожи на боли в желудке, ведь эти органы близко расположены друг к другу. Однако есть ряд симптомов, по которым можно определить, что болит именно поджелудочная железа. Среди них стоит выделить:
- опоясывающую боль;
- тошноту;
- рвоту, не дающую желаемого облегчения;
- сухость ротовой полости;
- отрыжку;
- отдышку;
- высокое давление, температуру;
- выделение большого количества пота;
- особо заостренное лицо.
Как распознать печеночные колики?
Если человек страдает печеночными коликами, то большинство симптомов довольно ярко выражаются. Иногда больной думает, что это простой дискомфорт, стараясь самостоятельно купировать боль, принимая разнообразные лекарства для лечения болезней желудка. Но это совершенно неверно. Чтобы определить печеночные колики, стоит обратить внимание на другие симптомы, среди которых:
- сильная тошнота, превращающаяся в многократную рвоту, не дающую соответственного облечения;
- ощущение острой боли справа под ребрами, которая периодически распространяется дальше: на спину, лопатки либо даже шею;
- бледная и влажноватая кожа, легкая желтизна кожного покрова, склер;
- вздутие, сопровождаемое болезненностью во время проведения пальпации, а также значительным мышечным напряжением;
- очень часто выявляется симптом имени Ортнера — сильная боль, если постучать ладонью справа по ребрам;
- темный цвет мочи, слишком светлый кал.
Симптомы острого холецистита
Острый холецистит похож на печеночные колики, однако есть некоторые специфические признаки, позволяющие отличить это заболевание:
- симптом имени Кера: боль начинает усиливаться во время осмотра желчного пузыря и одновременном вдохе;
- вышеупомянутый симптом Ортнера;
- Френикус – при этом симптоме возникает болезненность, если надавить на область, где размещена грудная мышца;
- симптом Образцова – боль усиливается, если пациент пытается поднять выпрямленную ногу.
Боль в желудке: что принять и как действовать?
Если вы наблюдаете вышеперечисленные симптомы у себя или близких, стоит сразу же обратиться к доктору или даже вызвать Скорую. После прохождения обследования можно будет определить точную причину боли в желудке, отдающей в спину.
Очень важно обратиться за помощью вовремя. Нельзя пытаться локализовать боль самостоятельно, ведь вы только навредите себе, поскольку врач не сможет увидеть полную картину заболевания. Если боли в желудке и спине острого характера и сопровождаются рвотой, а также повышением температуры, то срочно вызывайте Скорую помощь, а до ее приезда не вставайте с постели.
Помните: чем раньше диагноз будет установлен, тем больше вероятность скорейшего выздоровления. Следите за своим здоровьем, соблюдайте рекомендации специалистов, откажитесь от вредных привычек. Будьте здоровы!
Читайте другие интересные рубрики
Боль в спине после еды
Регулярно проявляющиеся болевые ощущения в большинстве случаев являются признаком наличия определенного заболевания. Игнорирование подобных симптомов только усугубит ситуацию, так как без соответствующего лечения болезнь продолжит развиваться.
К числу таких проявлений можно отнести боль в спине после еды.
Причины боли в спине после еды
Как можно догадаться, боль после еды, отдающая в спину, проявляется в результате нарушений в работе органов системы пищеварения. Так как после приема пищи на них возрастает нагрузка, проявление болевого синдрома является следствием наличия нарушений в их работе.
Можно назвать достаточно обширное количество причин возникновения боли в спине после еды.
К числу наиболее часто встречающихся причин наличия боли в спине после еды является нарушение функционирования поджелудочной железы. В таком случае проявляющиеся боли обычно имеют опоясывающий характер. В ряде случаев также нарушения в работе поджелудочной железы проявляются точечными болями в подлопаточной области, преимущественно – в левой части спины.
Второй по уровню ширины распространения причиной наличия указанных симптомов являются заболевания желчного пузыря. В таком случае может проявляться давящая боль в спине после еды, преимущественно в области нижней зоны правой лопатки либо межлопаточной области. Данные проявления могут сопровождаться ощущением сухости либо горечи во рту.
Боль в желудке и спине после еды может указывать на наличие заболеваний самого желудка либо 12-перстной кишки. Вызванные данной причиной болевые ощущения возникают через значительное время после еды, в основном – через три или четыре часа.
Также боль в спине после еды может указывать на наличие остеохондроза. При этом, наличие расстройств в работе органов пищеварительной системы будет следствием ущемления нервных окончаний в позвоночнике. Стоит знать, что правильное функционирование всех органов обеспечивается при условии нормального поступления нервных импульсов от спинного мозга, управляющих сокращениями гладкой мускулатуры, а также секреторной функцией внутренних органов. При возникновении ущемления нервов поступление импульсов нарушается, что приводит к наличию расстройств в работе внутренних органов. Отличительной особенностью симптомов такого заболевания является усиление болей при движении. В случае явного усиления болевого синдрома при поворотах туловища причина нарушений в работе внутренних органов наиболее вероятно заключается в наличии ущемления нервных окончаний в позвоночнике.
Как избавиться от боли в спине после еды
Комплекс предпринимаемых мер, чтобы избавиться от сильных болей в спине после еды, будет зависеть от причины их возникновения. С целью установления заболевания, являющегося причиной болевого синдрома, при наличии указанных симптомов потребуется обратиться к врачу. В случае частого появления болей в спине после еды признаком необходимости обращения к врачу является стабильное возникновение неприятных ощущений на протяжении трех-пяти дней. В том случае, если болевые симптомы сопровождаются дополнительными негативными факторами (повышенная температура, тошнота, рвота и прочее) требуется срочная госпитализация.
Источники: http://jeludokzone.ru/zheludok/bolezni-zheludok/gastrit/kak-i-gde-bolit-zhivot-pri-gastrite.html, http://ladyspecial.ru/zdorovie/narodnaya-mediczina/bolezni-i-lechenie/bol-v-zheludke-otdaet-v-spinu, http://krugznaniy.ru/article/boly-v-spine-posle-edyy/
Комментариев пока нет!







 Загрузка…
Загрузка…














 Шелушатся стопы чаще всего по причине нехватки коже необходимого увлажнения и питания. В результате обезвоживания на поверхности ног появляются чешуйки, которые спустя некоторое время осыпаются подобно перхоти. Другими причинами, объясняющими, почему шелушится кожа на стопах, являются:
Шелушатся стопы чаще всего по причине нехватки коже необходимого увлажнения и питания. В результате обезвоживания на поверхности ног появляются чешуйки, которые спустя некоторое время осыпаются подобно перхоти. Другими причинами, объясняющими, почему шелушится кожа на стопах, являются: Выявить причину, по которой кожа стоп шелушится и трескается, можно только обратившись за помощью в медицинское учреждение. Однако по некоторым признакам можно получить определённое представление о причине этого явления. Например, сильный зуд и неприятный запах свидетельствуют о микозе, а сухость и шелушение на каком-то определённом участке являются показателями экземы. Отекающие голень и подошва с изменением цвета кожи в этих местах говорят о застойном дерматите. Одним из симптомов сахарного диабета считается снижение чувствительности ступней и пальцев ног, которая сопровождается сухостью ступней ног и их шелушением.
Выявить причину, по которой кожа стоп шелушится и трескается, можно только обратившись за помощью в медицинское учреждение. Однако по некоторым признакам можно получить определённое представление о причине этого явления. Например, сильный зуд и неприятный запах свидетельствуют о микозе, а сухость и шелушение на каком-то определённом участке являются показателями экземы. Отекающие голень и подошва с изменением цвета кожи в этих местах говорят о застойном дерматите. Одним из симптомов сахарного диабета считается снижение чувствительности ступней и пальцев ног, которая сопровождается сухостью ступней ног и их шелушением. Много людей, как женщин, так и мужчин, сталкиваясь с подобной проблемой, не знают, что делать и как избавиться от шелушения. Существует большое количество достаточно эффективных народных средств, которые помогают смягчить, увлажнить кожу ног, а также предотвратить её облезание. При выборе рецепта, нужно внимательно изучить его состав. Ведь средство нужно использовать регулярно, и очень важно, чтобы все ингредиенты всегда были доступны.
Много людей, как женщин, так и мужчин, сталкиваясь с подобной проблемой, не знают, что делать и как избавиться от шелушения. Существует большое количество достаточно эффективных народных средств, которые помогают смягчить, увлажнить кожу ног, а также предотвратить её облезание. При выборе рецепта, нужно внимательно изучить его состав. Ведь средство нужно использовать регулярно, и очень важно, чтобы все ингредиенты всегда были доступны. Кожа стоп часто пересыхает и требует постоянного ухода
Кожа стоп часто пересыхает и требует постоянного ухода Нежнейшая кожа малышей требует особого ухода
Нежнейшая кожа малышей требует особого ухода Принятие ванночки — приятная процедура с антисептическим эффектом
Принятие ванночки — приятная процедура с антисептическим эффектом Морская соль известна своими целебными свойствами
Морская соль известна своими целебными свойствами Жирный крем с витаминами увлажняет и тонизирует кожу ног
Жирный крем с витаминами увлажняет и тонизирует кожу ног FISH-SPA — приятный и полезный вид педикюра
FISH-SPA — приятный и полезный вид педикюра Витамины в питании должны быть независимо от времени года
Витамины в питании должны быть независимо от времени года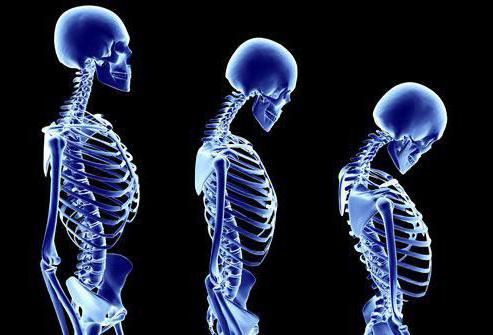 Устранение проблемы нуждается в применении комплексного подхода к подбору методов терапии. Так какой врач лечит остеопороз костей? Проводят диагностику и назначают лечение такие специалисты, как травматолог, эндокринолог, ревматолог, ортопед.
Устранение проблемы нуждается в применении комплексного подхода к подбору методов терапии. Так какой врач лечит остеопороз костей? Проводят диагностику и назначают лечение такие специалисты, как травматолог, эндокринолог, ревматолог, ортопед. В зависимости от степени развития заболевания, выделяют его несколько форм:
В зависимости от степени развития заболевания, выделяют его несколько форм: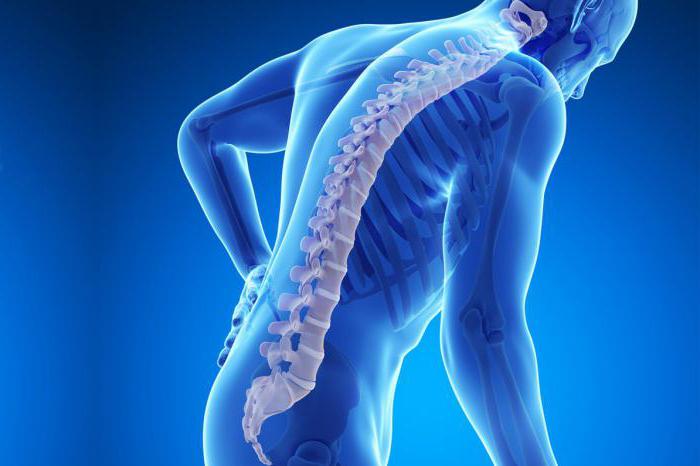 К сожалению, на ранних стадиях развития остеопороз носит скрытый характер. Длительное время недуг протекает без ярких признаков. Поэтому его диагностика зачастую оказывается запоздалой.
К сожалению, на ранних стадиях развития остеопороз носит скрытый характер. Длительное время недуг протекает без ярких признаков. Поэтому его диагностика зачастую оказывается запоздалой.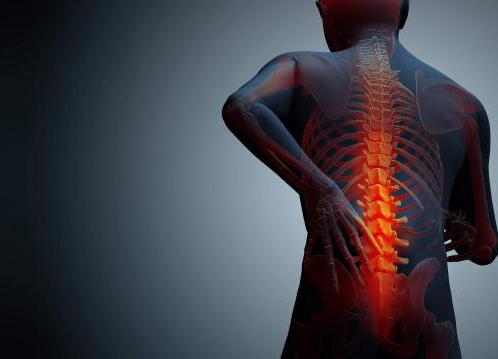 Среди основных причин, которые способствуют формированию патологии, стоит отметить следующее:
Среди основных причин, которые способствуют формированию патологии, стоит отметить следующее: Остеопороз какой врач лечит? Разработать адекватную медикаментозную терапию способен эндокринолог. В ходе лечения с применением препаратов больным нередко назначают прием средств с повышенным содержанием солей кальция. Чтобы прийти в норму, организму требуется порядка 1,5 грамма указанного минерала в сутки. Поскольку усвоение такого количества вещества невозможно за один раз, принимают лекарства, содержащие кальций, несколько раз в день. Чтобы обеспечить усвоение минерала и его концентрацию в костных тканях, больному предписывают прием витаминных комплексов, в составе которых присутствует повышенное количество витаминов группы D.
Остеопороз какой врач лечит? Разработать адекватную медикаментозную терапию способен эндокринолог. В ходе лечения с применением препаратов больным нередко назначают прием средств с повышенным содержанием солей кальция. Чтобы прийти в норму, организму требуется порядка 1,5 грамма указанного минерала в сутки. Поскольку усвоение такого количества вещества невозможно за один раз, принимают лекарства, содержащие кальций, несколько раз в день. Чтобы обеспечить усвоение минерала и его концентрацию в костных тканях, больному предписывают прием витаминных комплексов, в составе которых присутствует повышенное количество витаминов группы D. Терапия без приема медикаментов предполагает регулярные пешие прогулки, выполнение аэробики в щадящем режиме. Нагрузки на организм не должны быть усиленными. По этой причине исключаются изнуряющий бег на дальние дистанции, занятия со штангой, тренировки на силовых тренажерах. Больным запрещаются активные игры, которым сопутствуют удары, прочая механическая нагрузка на тело.
Терапия без приема медикаментов предполагает регулярные пешие прогулки, выполнение аэробики в щадящем режиме. Нагрузки на организм не должны быть усиленными. По этой причине исключаются изнуряющий бег на дальние дистанции, занятия со штангой, тренировки на силовых тренажерах. Больным запрещаются активные игры, которым сопутствуют удары, прочая механическая нагрузка на тело.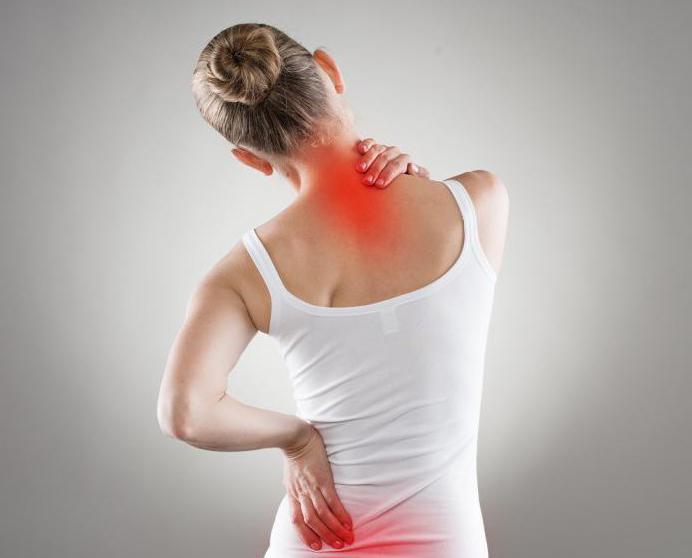 Вот мы и выяснили, какой врач лечит остеопороз, рассмотрели симптомы, основные проявления, особенности диагностики и лечения заболевания. В завершение хотелось бы отметить лишь то, что развитие недуга легче предотвратить, чем устранять его проявления с помощью комплексной терапии. Именно поэтому крайне важно придерживаться сбалансированного питания, прибегать к регулярным физическим нагрузкам, избегать вредных привычек. Для людей в возрасте 45-50 лет определяющее значение имеет прием препаратов с содержанием кальция. Все это дает возможность избежать развития заболевания и сохранить здоровье на долгие годы.
Вот мы и выяснили, какой врач лечит остеопороз, рассмотрели симптомы, основные проявления, особенности диагностики и лечения заболевания. В завершение хотелось бы отметить лишь то, что развитие недуга легче предотвратить, чем устранять его проявления с помощью комплексной терапии. Именно поэтому крайне важно придерживаться сбалансированного питания, прибегать к регулярным физическим нагрузкам, избегать вредных привычек. Для людей в возрасте 45-50 лет определяющее значение имеет прием препаратов с содержанием кальция. Все это дает возможность избежать развития заболевания и сохранить здоровье на долгие годы.
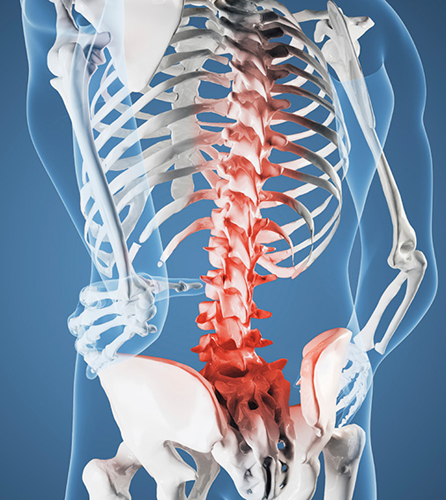

 Загрузка…
Загрузка…
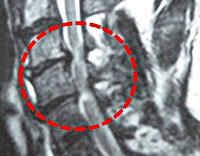








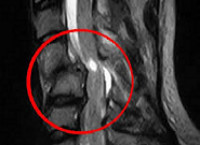
 Межпозвоночные грыжи могут быть причиной миелопатии
Межпозвоночные грыжи могут быть причиной миелопатии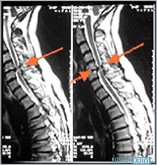 Визуализация миелопатии на МРТ
Визуализация миелопатии на МРТ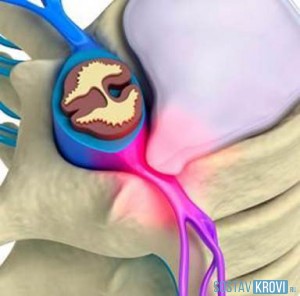 Сдавливание спинного мозга при миелопатии
Сдавливание спинного мозга при миелопатии








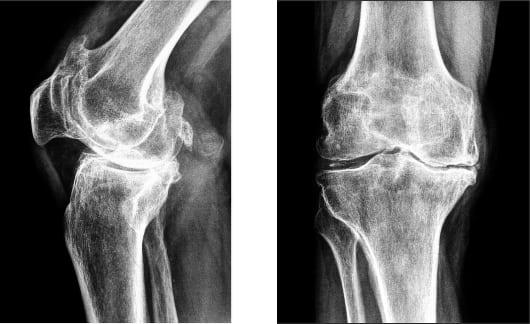




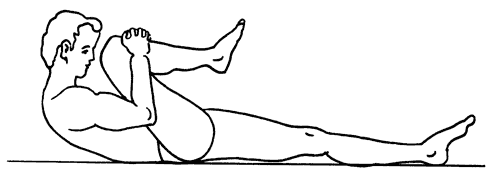
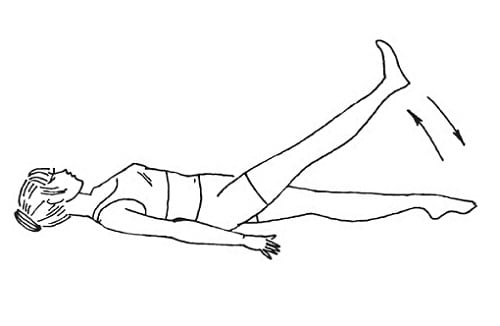
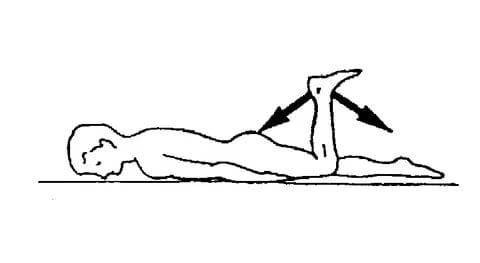
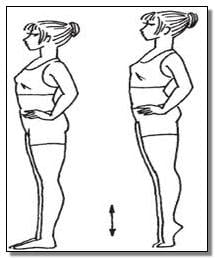
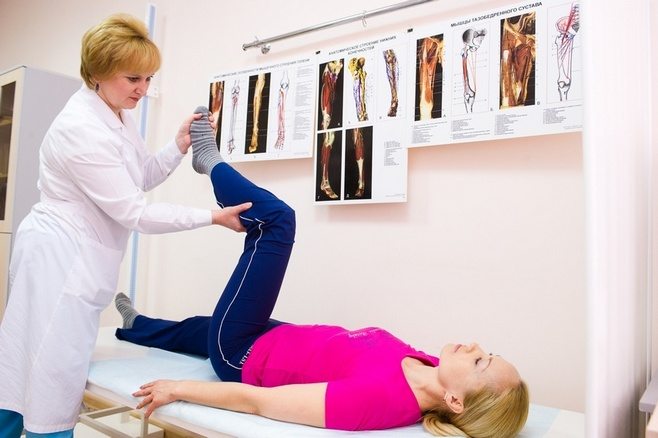
 При воспалении костных соединений, артрите и артрозе люди стараются максимально снизить уровень физической активности. Однако действовать подобным образом не следует. Так как снижение физической активности приведет к ускорению развития болезни и ограничению подвижности конечности. Для лечения артроза суставов колен разработан специальный комплекс лечебных физических упражнений и специальная гимнастика. Гимнастика помогает вернуть подвижность сочленению и восстановить доступ полезным веществам к воспаленному участку.
При воспалении костных соединений, артрите и артрозе люди стараются максимально снизить уровень физической активности. Однако действовать подобным образом не следует. Так как снижение физической активности приведет к ускорению развития болезни и ограничению подвижности конечности. Для лечения артроза суставов колен разработан специальный комплекс лечебных физических упражнений и специальная гимнастика. Гимнастика помогает вернуть подвижность сочленению и восстановить доступ полезным веществам к воспаленному участку.
 Для лечения артроза коленного сустава 2 степени используются эти же упражнения. Также в программу можно включить еще следующие упражнения:
Для лечения артроза коленного сустава 2 степени используются эти же упражнения. Также в программу можно включить еще следующие упражнения:
 ЛФК при артрозе обязательно включается в программу комплексного лечения наряду с такими способами, как:
ЛФК при артрозе обязательно включается в программу комплексного лечения наряду с такими способами, как: Можно ли при артрозе коленного сустава продолжать активные занятия спортом, решает врач. На ранних стадиях болезни обычно рекомендуется скорректировать интенсивность подобных мероприятий. Это позволит избежать перенапряжения и предотвратит атрофию суставных тканей.
Можно ли при артрозе коленного сустава продолжать активные занятия спортом, решает врач. На ранних стадиях болезни обычно рекомендуется скорректировать интенсивность подобных мероприятий. Это позволит избежать перенапряжения и предотвратит атрофию суставных тканей. Для занятий понадобится:
Для занятий понадобится: Вначале упражнения делают по 5 раз. Со временем количество повторений постепенно увеличивается. По мере восстановления подвижности сустава наращивается также амплитуда тренировочных движений. Упражнения нужно выполнять за 30 минут до очередного принятия пищи или через 90-120 минут после него.
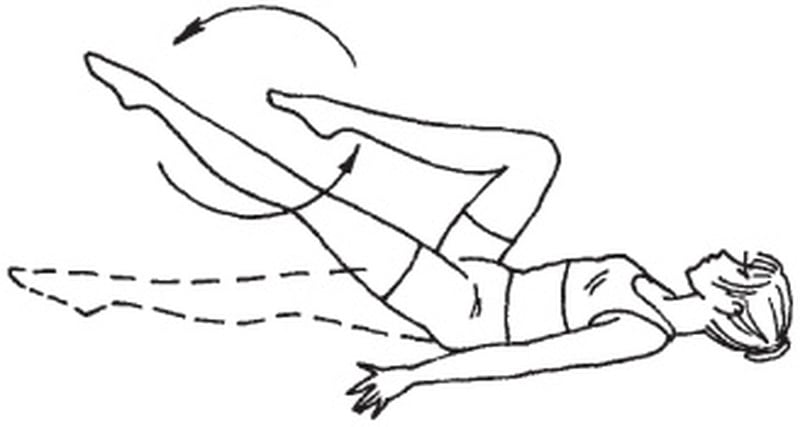
Вначале упражнения делают по 5 раз. Со временем количество повторений постепенно увеличивается. По мере восстановления подвижности сустава наращивается также амплитуда тренировочных движений. Упражнения нужно выполнять за 30 минут до очередного принятия пищи или через 90-120 минут после него. Для выполнения подобных упражнений необходимо подобрать удобный и устойчивый стул с высокой спинкой и жестким сиденьем. Сидя на нем, необходимо выровнять спину. Вытянутую ногу постепенно приподнять на возможную высоту. Удержать в таком состоянии не более 30 секунд. Затем медленно вернуть в исходное положение. Повторить упражнение другой ногой.
Для выполнения подобных упражнений необходимо подобрать удобный и устойчивый стул с высокой спинкой и жестким сиденьем. Сидя на нем, необходимо выровнять спину. Вытянутую ногу постепенно приподнять на возможную высоту. Удержать в таком состоянии не более 30 секунд. Затем медленно вернуть в исходное положение. Повторить упражнение другой ногой. Главное, чтобы температура воды была приятной. Это позволит расслабить сустав. Вода заметно снижает интенсивность болей при патологиях коленей, поэтому нагрузку во время таких занятий можно слегка увеличить.
Главное, чтобы температура воды была приятной. Это позволит расслабить сустав. Вода заметно снижает интенсивность болей при патологиях коленей, поэтому нагрузку во время таких занятий можно слегка увеличить.






 Раздаточный материал для пациентов
Раздаточный материал для пациентов Больного сажают на невысокий стульчик, его затылок упирается в твердую поверхность.
Больного сажают на невысокий стульчик, его затылок упирается в твердую поверхность.




 Одним из наиболее серьезных гинекологических заболеваний является дисплазия. Этот недуг считается предраковым состоянием, а потому должен контролироваться и лечиться только грамотным специалистом.
Одним из наиболее серьезных гинекологических заболеваний является дисплазия. Этот недуг считается предраковым состоянием, а потому должен контролироваться и лечиться только грамотным специалистом.



 16% всех онкологических недугов составляет злокачественный процесс в шейке матки.
16% всех онкологических недугов составляет злокачественный процесс в шейке матки.







 Дисплазия шейки матки в третьей степени – это предраковое состояние, поэтому во время него категорически нельзя загорать на солнце и посещать солярий. Во время него вирус папилломы человека прибывает в состоянии спячки и может долгое время никак не проявляться.
Дисплазия шейки матки в третьей степени – это предраковое состояние, поэтому во время него категорически нельзя загорать на солнце и посещать солярий. Во время него вирус папилломы человека прибывает в состоянии спячки и может долгое время никак не проявляться.










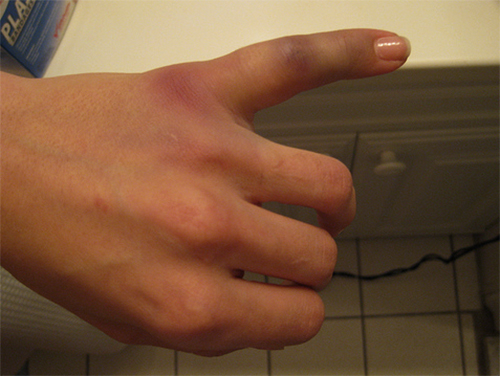
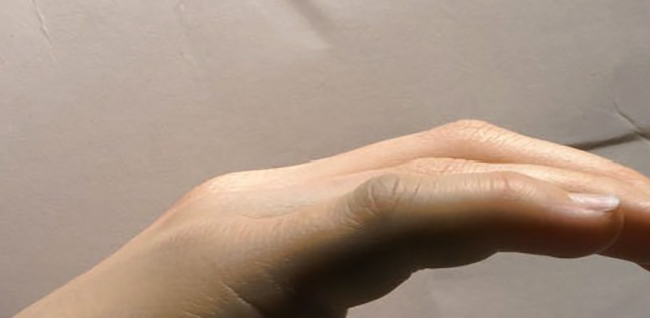
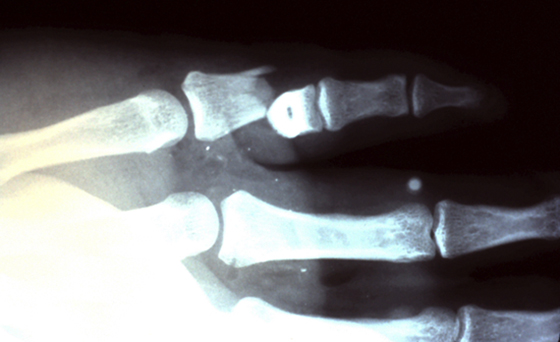
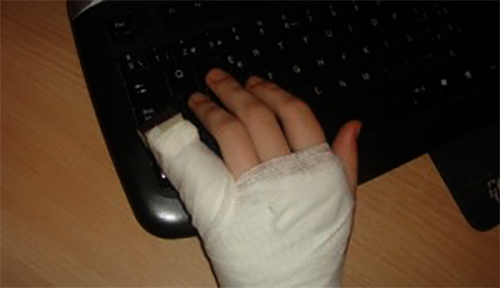









 Переломы нередко случаются в повседневной жизни. Одними из самых уязвимых мест, подверженных такому травмированию, являются руки и пальцы. Наиболее часто происходит перелом мизинца на руке.
Переломы нередко случаются в повседневной жизни. Одними из самых уязвимых мест, подверженных такому травмированию, являются руки и пальцы. Наиболее часто происходит перелом мизинца на руке. Перелома мизинца на руке может происходить в нескольких вариантах:
Перелома мизинца на руке может происходить в нескольких вариантах: Фаланга пальца может быть подвержена следующим типам переломов:
Фаланга пальца может быть подвержена следующим типам переломов:
 Если у человека возникли признаки перелома пальца, он нуждается в грамотном оказании первой медицинской помощи. Пострадавшую конечность необходимо обязательно обездвижить. Но делать это нужно максимально осторожно, так как при оскольчатых переломах или указанных травмах со смещением, при неаккуратных действиях, можно сместить костные фрагменты и повредить нервные окончания, а также разорвать мягкие ткани сильнее.
Если у человека возникли признаки перелома пальца, он нуждается в грамотном оказании первой медицинской помощи. Пострадавшую конечность необходимо обязательно обездвижить. Но делать это нужно максимально осторожно, так как при оскольчатых переломах или указанных травмах со смещением, при неаккуратных действиях, можно сместить костные фрагменты и повредить нервные окончания, а также разорвать мягкие ткани сильнее. Остеосинтез фаланги пальца винтом
Остеосинтез фаланги пальца винтом
 Приобретите эспандер и сжимайте его в руке по 20-25 раз несколько раз в сутки.
Приобретите эспандер и сжимайте его в руке по 20-25 раз несколько раз в сутки.















 В каждом из них, кроме большого, есть три фаланги:
В каждом из них, кроме большого, есть три фаланги:



