Какой врач лечит остеопороз – Какой врач лечит остеопороз: к какому специалисту обращаться
Какой врач лечит остеопороз — к кому обратиться
Остеопороз – распространенное среди пожилых людей заболевание. Больше патологии подвержены женщины. Сначала болезнь себя никак не проявляет. Но со временем развиваются осложнения. Человек может надолго лишиться подвижности. Поэтому надо знать, когда и к какому врачу записаться при подозрении на остеопороз.
Чем опасен остеопороз
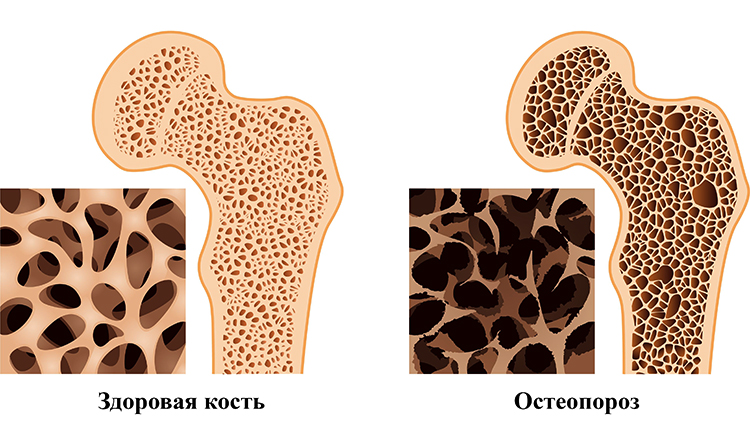
Остеопороз – снижение плотности костной ткани из-за вымывания кальция. Такая болезнь опасна:
- Переломами даже при незначительной нагрузке, травме (известны случаи переломов без причины)
- Плохим заживлением пораженных тканей (при травме шейки бедра у человека есть риск остаться инвалидом)
- Потерей подвижности.
Остеопороз не излечивается полностью. Больному назначают поддерживающую лекарственную терапию. Выписывают гормоны, препараты кальция, средства, улучшающие восстановление костной ткани.
Почему важно обратиться к врачу
При подозрении на наличие остеопороза человеку следует скорее обратиться к доктору. Игнорирование симптомов патологии способно привести к частичной утрате трудоспособности или полной инвалидизации. Вернуть человеку подвижность крайне сложно.

Какие врачи занимаются остеопорозом
Остеопороз провоцируют разные причины. Поэтому лечением такой патологии занимаются разные доктора:
- Травматологи-ортопеды.
- Ревматологи.
- Эндокринологи.
Ревматолог специализируется на лечении болезней соединительной ткани и суставов. Травматолог-ортопед борется с травмами и патологиями костной системы. Эндокринолог является специалистом в области лечения патологий паращитовидной, щитовидной и поджелудочной желез, надпочечников. Проблемы с костной тканью также решает врач-остеопат.

При невозможности попасть на прием к травматологу-ортопеду, остеопату или ревматологу, необходимо обратиться к терапевту. Этот врач выявит заболевание, вероятную причину его возникновения и направит человека к доктору более узкой специализации.
Также может потребоваться консультация гинеколога, физиотерапевта, вертебролога и гастроэнтеролога. Например, нарушения в пищеварительном тракте часто становятся причиной развития остеопороза. Гастроэнтеролог составит меню, перечень разрешенных и запрещенных продуктов.
К кому, при каких симптомах болезни обратиться
Симптомами остеопороза являются:
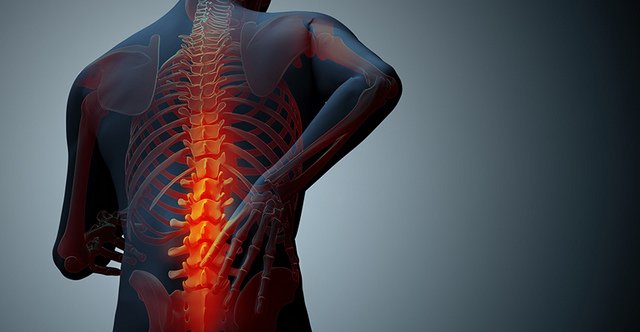
- Боли в зоне поясницы, в шейном отделе позвоночника.
- Снижение веса.
- Частые повреждения костей, суставов.
- Уменьшение роста на 3-4 см.
Дополнительными признакам остеопороза могут быть:
- Судороги в икроножных мышцах.
- Ранняя седина (полная или частичная).
- Выпадение зубов.
- Образование специфического налета на зубах.
- Хроническая усталость.
- Тахикардия.
- Боль в костях при перемене погоды.
- Ломкость ногтей.
- Выпадение волос.

Начальная стадия развития остеопороза протекает бессимптомно. По мере прогрессирования возникают характерные для болезни проявления. Чем более запущена патология, тем сильнее боль и тем чаще возникают переломы.
Если мучает сильная боль в позвоночнике, наблюдается ломкость костей, человеку стоит обратиться к врачу-ревматологу. При наличии перелома требуется записаться к травматологу-ортопеду. Если у человек есть сахарный диабет или гипертиреоз (гипотиреоз), беспокоят незначительные боли в спине, стоит проконсультироваться с эндокринологом. Женщинам при появлении боли в спине, повышенной ломкости ногтей, выпадении волос в период постменопаузы стоит записаться на прием к гинекологу.

Как подготовиться к приему и что рассказать врачу
Обычно доктор на приеме осматривает пациента, дает направление на обследование (анализ крови, рентген, денситометрию). Чтобы пройти диагностику в тот же день, рекомендуется заранее подготовиться:
- За сутки до обследования не принимать алкогольные напитки, исключить физические нагрузки.
- Не кушать 12 часов до процедуры.
- Прекратить прием аптечных медикаментов, народных средств, БАДов за день до диагностики.
- Не употреблять морскую капусту, бобы, рыбу, творог, не пить кофе и молоко (эти продукты могут увеличивать концентрацию фосфора и кальция в плазме).
- Не нервничать, идя на прием к врачу.
Чтобы доктор смог предположительно поставить диагноз и выявить причину патологии, нужно рассказать ему обо всех беспокоящих симптомах:
- Когда появилась боль.
- Описать характер и степень выраженности болевого синдрома.
- Наблюдается ли потеря веса при неизменном аппетите.
- Есть ли судороги в икроножных мышцах.
Если человек принимал таблетки, использовал рецепты нетрадиционной медицины, надо рассказать доктору: что, в какой дозе, как долго принималось, какой эффект дало лечение.
Если при развитии остеопороза своевременно обратиться к грамотному специалисту, начать лечение, то можно наладить обмен веществ, баланс гормонов и замедлить патологический процесс.
Похожие материалы:
sustavos.ru
Какой врач лечит остеопороз костей у женщин и мужчин
С возрастом костный аппарат человека претерпевает ряд изменений, становясь более хрупким. Вследствие патологических изменений скелета прочность костей заметно снижается, повышая вероятность развития остеопороза. Чтобы предотвратить угрозу переломов, важно выяснить, какой врач лечит патологию, каковы симптомы и особенности лечения заболевания костей.
К какому врачу обращаться при остеопорозе
Диагностикой, а также комплексным лечением заболевания костей, занимается не один врач, а специалисты нескольких профилей. С подозрением на остеопороз позвоночника правильнее обращаться к ортопеду или травматологу, также грамотное лечение способен назначить эндокринолог либо ревматолог.
К любому из специалистов следует обращаться как можно раньше, при появлении первых признаков дискомфорта. Своевременная терапия опасной патологии способна снизить интенсивность процесса разрушения костей, который ведет к неминуемой инвалидности.

Какой специалист и как лечит остеопороз:
- К какому врачу обратиться при нарушениях работы костного аппарата? Сопутствующий остеопорозу дискомфорт, который ухудшает качество жизни, лечит ортопед, направляя на обследование к рентгенологу. Людям, страдающим патологией, необходим постоянный контроль состояния костной ткани.
- К какому врачу обращаться пожилым женщинам при проблемах с костями? Этой возрастной категории больных необходимо обследоваться у эндокринолога. Причина сбоя механизма восстановления костной ткани, что случается при остеопорозе, часто связана с проблемами функционирования щитовидной железы, надпочечников.
- К какому доктору обращаться при проблемах с поджелудочной железой? Патологиями желудочно-кишечного тракта занимается гастроэнтеролог, его задача вывить заболевания органов пищеварения, препятствующие нормальному усваиванию витаминов и минералов, необходимых костям.
- Какой врач занимается переломами костей вследствие остеопороза? В подобной ситуации следует обратиться к травматологу и ревматологу. Узкие специалисты занимаются выявлением нарушений, связанных с процессами в соединительных тканях и костях.
 Врач, который лечит позвоночник от последствий остеопороза, обычно направляет на консультацию к специалистам другого профиля – вертебрологу, гастроэнтерологу, физиотерапевту. У женщин, особенно пожилого возраста, снижение плотности костных структур, ведущее к разрушению костей, часто связано с гормональными сбоями.
Врач, который лечит позвоночник от последствий остеопороза, обычно направляет на консультацию к специалистам другого профиля – вертебрологу, гастроэнтерологу, физиотерапевту. У женщин, особенно пожилого возраста, снижение плотности костных структур, ведущее к разрушению костей, часто связано с гормональными сбоями.
У женщин среднего возраста во время климактерического периода происходит гормональная перестройка. Врачу, который лечит остеопороз у этой категории больных, необходима помощь не только эндокринолога, но и гинеколога.
Назвать конкретного специалиста по остеопорозу нельзя, лечением патологии занимается группа специалистов. Но к какому из названных врачей вы бы ни обратились, он назначит грамотную терапию недуга. Важно только обращаться как можно раньше.
Какие факторы провоцируют остеопороз
Прогрессирование опасного заболевания наблюдается после сорокалетнего возраста, а к 60 годам у половины женщин диагностируют патологические изменения костной ткани. У мужчин симптомы остеопороза фиксируют реже, крайне редко разрушение костей обнаруживают у молодых людей.
В начале болезни ее развитие обычно проходит незаметно, а о недуге человек узнает лишь тогда, когда случается перелом. Крепость костям позвоночника обеспечивает достаточное содержание коллагена и минеральных веществ. При недостатке минералов, коллаген не справляется со своей задачей. Основная причина потери важных веществ в снижении количества гормонов – эстрогена (у женщин) и тестостерона (у мужчин).

Независимо от того, какой доктор лечит заболевание костей, для правильной терапии потребуется помощь гинеколога и эндокринолога
Предпосылки к развитию остеопороза:
- Ревматические (артриты, артрозы) и желудочные заболевания, ведущие к ухудшению всасывания кальция на фоне дефицита витамина D;
- Возрастные изменения в организме женщины во время климактерического периода, связанные с недостаточным уровнем половых гормонов;
- Присутствие генетической предрасположенности к остеопорозу, а также склонность к переломам костей из-за низкой двигательной активности;
- Наличие хронических заболеваний, негативно отражающихся на состоянии костной ткани – диабет, гепатит, почечная недостаточность, чрезмерная активность щитовидки, онкология;
- Длительное лечение глюкокортикостероидами, бета-блокаторами, которые замедляют процесс обновления костной структуры.
Присутствие провоцирующих факторов усложняет однозначный ответ на вопрос, какой конкретно врач занимается остеопорозом. При дискомфорте по области позвоночника важно как можно раньше обращаться к ортопеду, доктор подскажет, консультации каких специалистов еще необходимы.
С какими симптомами обращаться к врачу
Прогресс болезни связан с потерей прочности костей, что приводит к частым переломам, какой специалист лечит переломы костей, известно каждому. Болезненными ощущениями по шее и пояснице коварный недуг сигнализирует на запущенной стадии.
Неинтенсивный болевой синдром обычно длится недолго, но беспокоит человека после долгой ходьбы либо длительного нахождения в определенной позе.
Какие ранние симптомы должны насторожить:
- Изменившаяся осанка вследствие искривления позвоночника, спина принимает дугообразную форму;
- Необъяснимая потеря веса, ее вызывает превращение костной ткани в пористую структуру повышенной хрупкости;
- Уменьшение роста на 3-5 см из-за компрессионных переломов позвонков.
 Со временем на вероятность остеопороза указывают сопутствующие недугу признаки быстрой утомляемости, сбои сердечного ритма, обильная седина с выпадением волос, проблемы с зубами и деснами.
Со временем на вероятность остеопороза указывают сопутствующие недугу признаки быстрой утомляемости, сбои сердечного ритма, обильная седина с выпадением волос, проблемы с зубами и деснами.
Частыми местами переломов становятся ребра, зона шейки бедра, а также лучевая кость.
По причине слабовыраженного характера симптоматики начинающегося остеопороза, людям непонятно, к какому врачу следует обратиться. При проблемах с костями нанесите визит терапевту, после прояснения клинической картины, врач отправит к нужному доктору.
Какие специалисты занимаются диагностикой
Главным симптомом остеопороза выступает развитие устойчивого болевого синдрома, охватывающего кости. Местами наиболее выраженного дискомфорта пациенты называют предплечья, нижнюю часть позвоночника и область бедер. С прогрессом заболевания, боль распространяется на грудину, затрудняется дыхание, появляются ночные судороги мышц. Какой бы врач не заподозрил последствия остеопороза, ему потребуется дополнительная диагностика для постановки правильного диагноза.
Какой метод диагностики считается самым эффективным
По результатам денситометрической проверки специалист определит минеральную плотность ткани костей. Благодаря вовремя проведенному простому исследованию, удается на ранней стадии приступить к лечению остеопороза, тяжелая форма недуга неизлечима. Денситометрия является абсолютно безболезненной процедурой, которую медики рекомендуют проходить раз в два года, особенно женщинам в преддверие климакса.
- Ультразвуковая денситометрия считается безопасным методом диагностики, разрешенным даже беременным. К высокоинформативному исследованию не нужно специально готовиться, безболезненная процедура длится 10-15 минут и позволяет выявить риск развития хрупкости костей.
- Рентгеновскую денситометрию считают более точным скрининг исследованием с использованием рентгеновского луча. Процедура позволяет обследовать все сегменты скелета, при высокой информативности диагностики. Дорогостоящая методика имеет ряд противопоказаний и требует определенной подготовки.
Какие еще исследования потребуются врачу, кроме аппаратной диагностики:
- Результаты анализа крови на уровень гормонов щитовидной железы;
- Диагностика содержания минералов, в том числе фосфора и кальция;
- Показатели уровня эстрогенов (у женщин), тестостерона (мужчины).
К каким врачам нужно будет обратиться за консультацией:
- К вертебрологу, если изменениями затронута большая часть костей позвоночника;
- К диетологу для коррекции питания в сторону богатых кальцием продуктов;
- К гинекологу – женщинам для выявления гормонозависимых заболеваний.
После констатации симптомов и изучения результатов диагностики, выявления заболеваний, ставших причиной разрушения костных структур, доктор составляет программу мероприятий по лечению остеопороза.
Главная задача лечения – замедлить старение костной ткани путем корректирования гормонального фона с восстановлением правильного обмена веществ. Пациенту также важно обезопасить себя от переломов костей.
По какой методике врач лечит патологию
Если проблему остеопороза удалось диагностировать в самом начале, для терапии заболевания достаточно соблюдения диеты и занятий специальной гимнастикой. Для обучения правильному распределению физических нагрузок потребуется помощь физиотерапевта. В случае критических показателей плотности костной ткани, для ее восстановления доктор назначает определенные препараты.
Какими лекарствами специалисты лечат остеопороз:
- С целью угнетения процесса разрушения костных структур назначают внутривенное введение бисфосфонатов, которые предупреждают истончение тканей кости, защищают от переломов.
- Для нормализации плотности костей в схему лечения включают препараты солей кальция, обогащенные витамином D. Для лучшего насыщения организма кальцием, препараты с микроэлементом принимают несколько раз в день.
- Если доктор лечит женщин с остеопорозом, необходимо назначение лекарств, содержащих гормон эстроген. Чтобы защитить пациентку от опасных последствий гормональной терапии, ее проводят строго под наблюдением врача.
- Прием анаболических стероидов и биофлавоноидов необходим для формирования костной ткани. Принимать лекарства самостоятельно не рекомендуется по причине серьезных побочных эффектов.
Все препараты из линейки медикаментозных средств должен прописывать специалист, который лечит остеопороз.
Даже кальций нельзя считать безвредной добавкой, дозировку любого средства рассчитывает врач, оговаривая длительность назначаемого курса приема. Если врач лечит костную патологию у женщин пожилого возраста, может потребоваться назначение тиреотропных гормонов в дополнение к другим препаратам.
Принципы немедикаментозного лечения
- Посильная физическая активность в виде пеших прогулок, занятий физкультурой или аэробикой, но со щадящими нагрузками. От бега на длинные дистанции и силовых упражнений на тренажерах придется отказаться, как и от активных игр, опасных механической нагрузкой.
- Повседневный рацион питания следует обогатить продуктами с высоким содержанием кальция. Важно повысить долю молочной и кисломолочной продукции, включать в меню больше морской рыбы, белокочанной капусты, чёрного хлеба, орехов. Потребление соли необходимо сократить.
Остеопороз и его последствия лечит целый коллектив врачей. Для составления программы лечения потребуется помощь разных специалистов, а наблюдением за состоянием костей во время терапии займется врач-рентгенолог.
Чтобы не мучиться вопросом, какой доктор лечит заболевание костей, измените образ жизни и питания, займитесь посильным видом спорта, откажитесь от вредных привычек. Но не забывайте о врачебном контроле для своевременного выявления патологии.
sustavi.guru
Остеопороз: какой врач лечит

Изменение структуры костной ткани, потеря кальция в костях, как следствие – хрупкость костей, все это остеопороз.
Введение
Важно знать! Врачи в шоке: “Эффективное и доступное средство от боли в суставах существует…” Читать далее…
Болезнь прогрессирует после сорока лет и поражает 50% женщин в возрасте 60 лет. Мужчины болеют реже – около 30%.
В молодом возрасте заболевание встречается крайне редко.
Патология костной ткани развивается постепенно. И человек может долго не знать о ней, пока не случится перелом. Имеющие в своем составе коллаген и минералы кости позвоночника остаются крепкими. Когда минералов недостаточно коллаген теряет прочность. Этому способствует и снижение уровня гормонов, у женщин – эстрогена, у мужчин – тестостерона.
Поэтому нелишним будет знать, какой врач лечит остеопороз.
Факторы, провоцирующие заболевание
Причиной развития остеопороза могут явиться такие факторы:
- Ревматические заболевания (артрит, остеоартроз).
- Заболевания ЖКТ, вследствие чего ухудшается всасывание кальция.
- Начало климатического периода у женщин.
- Заболевания эндокринной системы.
- Возрастное старение организма.
- Наследственная предрасположенность.
- Прием лекарств, влияющих на изменение структуры костей.
- Недостаток витаминов и микроэлементов, в частности витамина D.
- Неправильное питание, курение, злоупотребление алкоголем.

Симптомы заболевания
От того на какой стадии поражения остеопорозом пациент обратится к врачу, зависит и исход лечения. Распознавание первых «звоночков» очень важно, поэтому к появившимся симптомам надо отнестись внимательно. Особенно после 40-45 лет. А именно:
- Постоянные или периодические боли в костях: руки-ноги «выкручивает», спину – «ломит». Часто зависит от метеоусловий;
- Покатость плеч, сгорбленность;
- Уменьшение роста из-за деформации позвоночника;
- Необоснованная потеря веса;
- Мышечные спазмы и судороги, возникающие без видимых причин;
- Ломкость и слоистость ногтей и волос, раннее появление седины;
- Повышенная чувствительность зубов, пародонтоз;
- Тахикардия;
- Упадок сил.

Но как правило, все эти симптомы часто воспринимаются, как естественное старение организма. И обращаться к врачу многие не спешат.
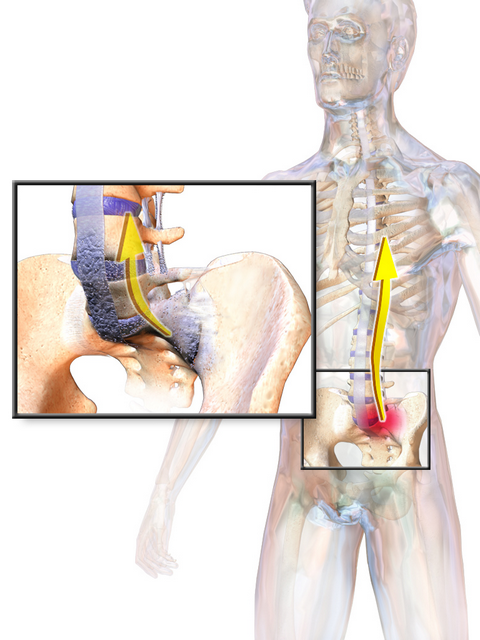
Опасными последствиями для пожилых людей может обернуться перелом шейки бедра. Медленное срастание костей при остеопорозе, приводит к нарушению кровоснабжения и к отмиранию головки бедренной кости.
За этим последует в лучшем случае — протезирование тазобедренного сустава. В худшем – инвалидность и обездвиживание.
Стоит ли говорить, что своевременное обращение к врачу, при первых появившихся симптомах, положительно скажется на эффективности лечения. А для женщин в период менопаузы регулярное обследование должно стать нормой.
К какому врачу обратиться
Лечение остеопороза длительное и комплексное, поэтому и врачей должно быть несколько. В первую очередь стоит обратиться к остеопату или к травматологу – ортопеду. Также необходимы консультации врача эндокринолога, ревматолога.
“Врачи скрывают правду!”
Даже “запущенные” проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
>В условиях, когда обратиться к узкому специалисту нет возможности, вполне подойдет и лечащий терапевт. Он составит анамнез заболевания, назначит исследования и предложит дальнейший вариант действий.
Назначаемые исследования:
- Рентгенография позвоночника.
- Денситометрия. Это один из видов рентгеновского обследования, позволяющий определить плотность костей и костной ткани.
- Сдача анализа крови на гормоны щитовидной железы.
- Лабораторный анализ уровня кальция и фосфора, а также других микроэлементов.
- Может понадобиться консультация вертебролога. Это в том случае, когда патологические изменения затронули большую часть позвоночника.
- Консультирование диетолога.
- Для женщин обязательно посещение врача гинеколога.
Пройдя все необходимые обследования, врач, анализируя результаты, назначает лечение.
В терапии остеопороза главная задача – замедлить процессы старения костной ткани, сбалансировать количество гормонов и наладить обмен веществ. Важно предотвратить образование переломов костей.
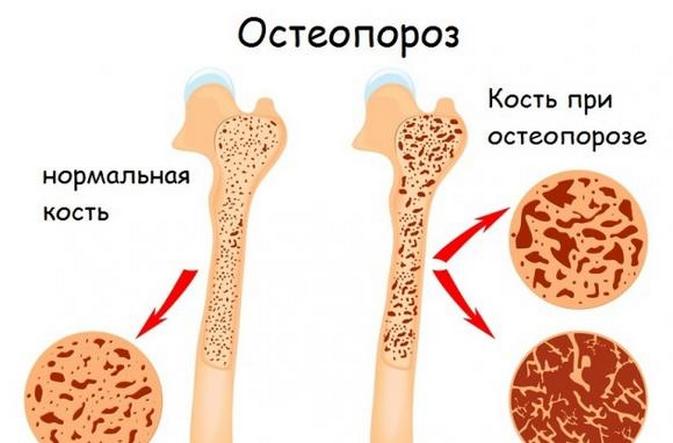
Лечебные мероприятия
На начальной стадии остеопороза лечение проводится при помощи диеты и специальной гимнастики. Благодаря равномерной, правильно распределенной физической нагрузке костный скелет укрепляется, организм поддерживается в тонусе. Здесь поможет физиотерапевт.
Если же масса костной ткани приблизилась к критической отметке необходимо медикаментозное лечение.
В первую очередь назначается кальцитонин. Этот препарат является аналогом гормона человека и способствует накоплению кальция в костях. Обязательным является и прием витаминов группы D (эргокальциферол, холекальциферол).
Когда возникновение остеопороза связано с менопаузой у женщин назначаются бисфосфонаты. Также необходим прием гормональных препаратов, для женщин – эстрогенов, которые предупреждают хрупкость костей.
Дозировка и курс лечения назначаются строго индивидуально в зависимости от степени поражения остеопорозом.
Не последнюю роль в лечение остеопороза как у женщин, так и у мужчин играет диета. Продукты, обогащенные кальцием, должны стоять на первом месте и входить в ежедневный рацион.

| Можно | Нельзя |
| Все молочные продукты | Крепкий чай |
| Белое мясо | Кофе |
| Орехи | Говядина |
| Рыба и морепродукты | Печень |
| Злаки | Шоколад |
| Зеленые овощи | Алкоголь |
Народная медицина при лечении остеопороза позвоночника тоже дает положительный результат. Но только на гомеопатию надеется не стоит. Чтобы добиться положительного эффекта лечение должно быть комплексным. Пройдя курс терапии необходимо сдать анализ крови на определение маркеров остеопороза позвоночника.
Так как остеопороз полностью не излечивается, пациенты находятся под постоянным наблюдением врача травматолога-ортопеда.
На этом все, уважаемые читатели оставьте свое мнение о сегодняшней статье в комментариях.
Похожие статьи
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки – не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
загрузка…
sustavlive.ru
Какой врач лечит остеопороз у женщин и мужчин, к кому можно обращаться
Боли в конечностях и позвоночнике могут быть связаны не только с воспалительными или дегенеративными заболеваниями. Часто дискомфорт возникает из-за потери костной тканью кальция. При этом кости становятся хрупкими и могут ломаться даже при небольшом внешнем воздействии. Такая патология называется остеопорозом. Это заболевание встречается у каждого 5 человека в возрасте. Несмотря на то что оно считается нетяжелым, так как редко приводит к сильным болям или ухудшению самочувствия, хрупкость костей может вызвать серьезные последствия. Поэтому так важно знать, какой врач лечит остеопороз, ведь от своевременности начала терапии зависит прогноз и общее самочувствие больного.
Общая характеристика
Остеопороз – это хроническое, постоянно прогрессирующее заболевание, вызванное нарушением кальциево-фосфорного обмена. Проявления остеопороза заметны чаще всего у пожилых людей, но иногда патология начинает развиваться еще в молодом возрасте. Происходит это из-за нарушения обменных процессов и потери костной тканью кальция. Чаще всего такое случается у женщин, которые пережили более 5 прерываний беременности. Ведь при этом происходит гормональная перестройка организма, приводящая к нарушению всасываемости кальция.
Внимание: без лечения остеопороз быстро прогрессирует, приводя к деформации скелета и частым переломам.
Чаще всего встречается это заболевание у пожилых женщин. После 60 лет примерно половина представительниц слабого пола страдают от остеопороза. У мужчин же патология встречается реже, в основном при серьезных обменных нарушениях. Это связано с тем, что после наступления менопаузы у женщин гормональные сбои в организме часто приводят к уменьшению количества кальция. Хотя предрасположенность к этому может возникнуть еще в молодом возрасте. Но обычно потери кальция при этом небольшие и никак не проявляются. Диагностируют же заболевание чаще всего после 45 лет, так как его обнаружение возможно, когда кости теряют более 20% кальция. Только в этом случае на рентгеновском снимке видны признаки остеопороза. Это разрежение косной ткани, ее истончение и деформация.
Часто больные долгое время не подозревают о своей болезни, поэтому к доктору вовремя не обращаются. Обычно обнаруживается остеопороз при проведении рентгенографии по поводу перелома. Только тогда начинается полное обследование, помогающее выяснить, почему костная ткань теряет кальций. Чаще всего это происходит по таким причинам:
- наследственная предрасположенность;
- гормональные сбои;
- ревматические заболевания;
- эндокринные патологии, например, гипотиреоз;
- недостаток микроэлементов из-за нарушения их усвоения при заболеваниях органов пищеварения;
- недостаток нужных минералов в пище;
- вредные привычки;
- прием некоторых лекарственных препаратов.
Читайте также:
Как проявляется
Остеопороз – это системное заболевание. Оно поражает весь организм. Но страдают от переломов чаще всего те кости, которые выдерживают большую нагрузку – позвоночник и нижние конечности. Разреженная костная ткань в этом месте не может противостоять привычным нагрузкам и ломается. Поэтому самыми распространенными травмами у людей с остеопорозом являются компрессионный перелом позвоночника, перелом шейки бедра, повреждение коленного, плечевого и голеностопного суставов, переломы пальцев рук и ног. Причем заживление после таких травм очень медленное именно из-за нехватки кальция.
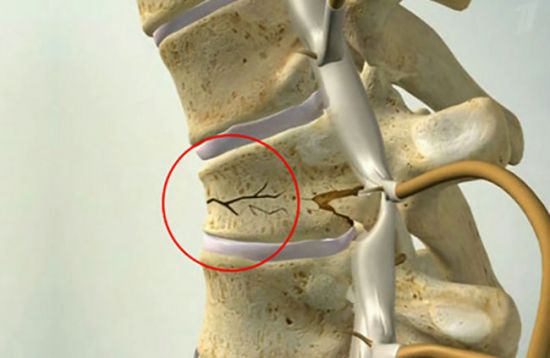
Из-за разреженности костной ткани у больных часто случаются компрессионные переломы позвонков.
Результат лечения остеопороза зависит от того, когда пациент обратится к врачу. Поэтому очень важно уметь распознать первые симптомы заболевания. Они неспецифические, но если обратиться к врачу, он проведет обследование и выяснит причину недомогания. Это поможет замедлить патологический процесс и избежать осложнений.
Особенно важно внимательнее относиться к своему самочувствию после 45 лет. На развитие остеопороза могут указывать такие симптомы:
- периодические ломящие или ноющие боли в костях, часто их появление зависит от погоды;
- уменьшение роста;
- появление сутулости, сгорбленности;
- частые судороги;
- ломкость ногтей, раннее появление седины, выпадение волос;
- повышенная чувствительность эмали зубов, кровоточивость десен;
- снижение работоспособности, повышенная утомляемость.
Важно: многие больные принимают эти симптомы за естественное проявление старения организма и не обращаются к врачу. Поэтому обычно остеопороз выявляется уже на поздних стадиях, когда случаются частые переломы костей.
Какой нужен врач
Многие при появлении признаков остеопороза задаются вопросом, к какому врачу обращаться. Они считают, что нужно искать специалиста, занимающегося проблемами суставов. Но не всегда лечением остеопороза занимаются такие врачи. Это зависит от причины патологии и проявленных симптомов. Обычно лечение остеопороза длительное и должно быть комплексным. При этом часто приходится обращаться к разным специалистам.
Чаще всего лечением этой патологии занимается ортопед-травматолог. Именно он проводит обследование и назначает курс терапии. Но очень важно также лечение у эндокринолога, так как самой распространенной причиной заболевания является нарушение кальциево-фосфорного обмена. Кроме того, часто требуется консультация ревматолога, гастроэнтеролога, вертебролога, а для женщин – гинеколога. При проведении терапевтического курса необходима помощь физиотерапевта, массажиста. Но самостоятельно больной не может определить, помощь какого специалиста ему требуется. Поэтому для начала ему нужно пройти обследование.
Терапевт
Чаще всего больные с первыми симптомами остеопороза обращаются к терапевту (если заболевание выявляется не после перелома). Это специалист широкого профиля, имеющий представление обо всех заболеваниях. Поэтому он может поставить предварительный диагноз. Именно этот врач начинает собирать анамнез патологии, проводит предварительный осмотр и дает направление на обследование.
Обычно назначаются такие диагностические процедуры:
- рентгенография позвоночника;
- денситометрия костей;
- анализы крови на гормоны щитовидной железы;
- анализы крови на уровень кальция, магния и фосфора.
Терапевт редко лечит остеопороз самостоятельно. Но он даст рекомендации, к какому специалисту узкого профиля нужно обратиться. Кроме того, он на основании данных обследования сможет скорректировать лечение в зависимости от наличия противопоказаний. Занимается терапевт также профилактикой остеопороза у пожилых людей.
Ортопед-травматолог
Часто к этому специалисту направляют больного после обследования. Можно также сразу пойти к нему, так как ортопед занимается именно патологиями костей. Он сможет после предварительного осмотра выявить, какие суставы подвергаются наибольшему риску повреждения. Он оценивает степень разрежения костной ткани и на основании этого назначает необходимое лечение. Кроме того, этот врач дает рекомендации по профилактике переломов.

Врач ортопед проведет обследование и поможет предотвратить переломы.
К ортопеду также нужно обращаться при искривлении позвоночника, появлению сутулости, трудностей при ходьбе. Он поможет подобрать необходимые ортопедические приспособления, которые предотвратят дальнейшие деформации костей.
Но чаще всего к этому специалисту попадают больные при переломе. И именно в это время впервые им ставят диагноз «остеопороз».
Эндокринолог
Основной причиной остеопороза является нарушение обменных процессов. А именно такими патологиями занимается эндокринолог. Поэтому к нему тоже часто направляют больных с подозрением на остеопороз. Этот врач может назначить такие методы обследования, которые точно помогут выявить причину потери кальция.
Это может быть патология паращитовидных желез, в которых вырабатывается паратгормон. Именно этот гормон отвечает за поступление кальция в костную ткань. Иногда остеопороз развивается при некоторых патологиях надпочечников.
Внимание: если заболевание развивается из-за нарушения гормонального фона или эндокринных патологий, лечением его занимается эндокринолог.
Ревматолог
Этот специалист занимается лечением патологий соединительной ткани. Обычно к нему обращаются при болях в суставах. Но остеопороз часто сопровождается воспалением в суставах, он может также являться следствием таких заболеваний. При лечении ревматоидного артрита и других подобных патологий больные принимают много препаратов, способствующих вымыванию кальция из костей. Поэтому ревматологи занимаются также профилактикой остеопороза у таких больных.
Другие врачи
Часто больным необходима консультация, наблюдение или назначение терапевтического курса у других врачей. К ним направляет терапевт или специалист, проводящий лечение остеопороза у данного больного. Выбор врача зависит от причин патологии и проявленных симптомов.
Если потери кальция вызваны замедлением его всасывания из-за патологий пищеварительной системы, помочь может гастроэнтеролог. Кроме того, можно обратиться к диетологу, который на основании состояния здоровья больного и его образа жизни подберет ему оптимальный рацион питания. Если же разреженность костной ткани прежде всего отражается на состоянии позвоночника, лечение должно проходить у врача-вертебролога.
В состав комплексного лечения обязательно включаются физиопроцедуры, массаж, ЛФК, эффективно санаторно-курортное лечение. Поэтому больные посещают физиотерапевтов, массажистов, инструкторов ЛФК.
Лечение женщин
При появлении симптомов остеопороза женщинам обязательно нужно посетить гинеколога. Ведь обычно потери кальция происходят из-за снижения уровня эстрогенов. А назначить заместительную терапию, чтобы остановить этот процесс, может только этот специалист. Кроме того, гинеколог проводит профилактику остеопороза у женщин перед наступлением менопаузы.
Особенности терапии
Лечение остеопороза должно быть комплексным и постоянным. Основными задачами терапии должно стать замедление процесса потери кальция, нормализация уровня гормонов и минералов в крови и предотвращение переломов. Применяется также симптоматическое лечение, если патология сопровождается болевыми ощущениями, судорогами или повышенной утомляемостью. Кроме того, очень важно принимать меры, направленные на предотвращение деформации позвоночника и конечностей.
На начальных стадиях заболевания может быть достаточно особой диеты и лечебной гимнастики, направленной на укрепление мышечного корсета. Кроме того, часто назначаются препараты, нормализующие гормональный фон. Поэтому лечение в таком случае обычно проводят физиотерапевт, диетолог и эндокринолог.
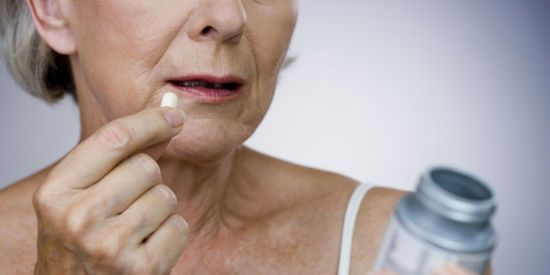
Для лечения остеопороза обязателен прием специальных препаратов.
Если же костная ткань потеряла уже более 20% своей массы, важно восстанавливать уровень кальция. Для этого назначаются препараты, содержащие кальций и витамин Д3, без которого этот минерал не усваивается. Чаще всего это Эргокальциферол, Холекальциферол, Кальций Д3. Обязательно назначается также Кальцитонин, нужный для того, чтобы кальций накапливался именно в костях. Для женщин в период менопаузы назначаются аналоги гормонов, а также бифосфонаты.
Невозможно вылечить остеопороз полностью. Это хроническое заболевание, и его развитие можно только замедлить. И этого нельзя сделать без особой диеты. Примерный рацион может порекомендовать любой врач, занимающийся лечением этого заболевания. Есть только несколько основных принципов питания. Прежде всего нужно обогатить рацион продуктами, богатыми кальцием и витамином Д3. Это молочные продукты, зелень, орехи, морепродукты, злаки, яйца. А исключить нужно все, что способствует вымыванию кальция из костей: кофе, алкоголь, газированные напитки, крепкий чай, шоколад, субпродукты.
Особая диета требуется больным, у которых потери кальция связаны с заболеванием органов желудочно-кишечного тракта или с ожирением. При этом необходима консультация гастроэнтеролога и диетолога.
Выводы
Лечение остеопороза будет эффективным только в том случае, если начато вовремя. Запущенные случаи совсем не поддаются терапии. Поэтому так важно как можно раньше обращаться к врачу. Даже при отсутствии симптомов заболевания после 45 лет нужно проходить регулярное обследование. Особенно важно это женщинам, так как при наступлении менопаузы у них часто быстрыми темпами происходит потеря кальция костной тканью. Необходимо обращаться к любому врачу: ортопеду, эндокринологу, ревматологу, гинекологу. Можно также пойти к терапевту, который и даст рекомендации по лечению и направит к нужному специалисту.
sustavik.com
Какой врач лечит остеопороз костей у женщин и мужчин

С возрастом костный аппарат человека претерпевает ряд изменений, становясь более хрупким. Вследствие патологических изменений скелета прочность костей заметно снижается, повышая вероятность развития остеопороза. Чтобы предотвратить угрозу переломов, важно выяснить, какой врач лечит патологию, каковы симптомы и особенности лечения заболевания костей.
К какому врачу обращаться при остеопорозе
Диагностикой, а также комплексным лечением заболевания костей, занимается не один врач, а специалисты нескольких профилей. С подозрением на остеопороз позвоночника правильнее обращаться к ортопеду или травматологу, также грамотное лечение способен назначить эндокринолог либо ревматолог.
К любому из специалистов следует обращаться как можно раньше, при появлении первых признаков дискомфорта. Своевременная терапия опасной патологии способна снизить интенсивность процесса разрушения костей, который ведет к неминуемой инвалидности.

Какой специалист и как лечит остеопороз:
- К какому врачу обратиться при нарушениях работы костного аппарата? Сопутствующий остеопорозу дискомфорт, который ухудшает качество жизни, лечит ортопед, направляя на обследование к рентгенологу. Людям, страдающим патологией, необходим постоянный контроль состояния костной ткани.
- К какому врачу обращаться пожилым женщинам при проблемах с костями? Этой возрастной категории больных необходимо обследоваться у эндокринолога. Причина сбоя механизма восстановления костной ткани, что случается при остеопорозе, часто связана с проблемами функционирования щитовидной железы, надпочечников.
- К какому доктору обращаться при проблемах с поджелудочной железой? Патологиями желудочно-кишечного тракта занимается гастроэнтеролог, его задача вывить заболевания органов пищеварения, препятствующие нормальному усваиванию витаминов и минералов, необходимых костям.
- Какой врач занимается переломами костей вследствие остеопороза? В подобной ситуации следует обратиться к травматологу и ревматологу. Узкие специалисты занимаются выявлением нарушений, связанных с процессами в соединительных тканях и костях.
 Врач, который лечит позвоночник от последствий остеопороза, обычно направляет на консультацию к специалистам другого профиля – вертебрологу, гастроэнтерологу, физиотерапевту. У женщин, особенно пожилого возраста, снижение плотности костных структур, ведущее к разрушению костей, часто связано с гормональными сбоями.
Врач, который лечит позвоночник от последствий остеопороза, обычно направляет на консультацию к специалистам другого профиля – вертебрологу, гастроэнтерологу, физиотерапевту. У женщин, особенно пожилого возраста, снижение плотности костных структур, ведущее к разрушению костей, часто связано с гормональными сбоями.
У женщин среднего возраста во время климактерического периода происходит гормональная перестройка. Врачу, который лечит остеопороз у этой категории больных, необходима помощь не только эндокринолога, но и гинеколога.
Назвать конкретного специалиста по остеопорозу нельзя, лечением патологии занимается группа специалистов. Но к какому из названных врачей вы бы ни обратились, он назначит грамотную терапию недуга. Важно только обращаться как можно раньше.
Какие факторы провоцируют остеопороз
Прогрессирование опасного заболевания наблюдается после сорокалетнего возраста, а к 60 годам у половины женщин диагностируют патологические изменения костной ткани. У мужчин симптомы остеопороза фиксируют реже, крайне редко разрушение костей обнаруживают у молодых людей.
В начале болезни ее развитие обычно проходит незаметно, а о недуге человек узнает лишь тогда, когда случается перелом. Крепость костям позвоночника обеспечивает достаточное содержание коллагена и минеральных веществ. При недостатке минералов, коллаген не справляется со своей задачей. Основная причина потери важных веществ в снижении количества гормонов – эстрогена (у женщин) и тестостерона (у мужчин).

Независимо от того, какой доктор лечит заболевание костей, для правильной терапии потребуется помощь гинеколога и эндокринолога
Предпосылки к развитию остеопороза:
- Ревматические (артриты, артрозы) и желудочные заболевания, ведущие к ухудшению всасывания кальция на фоне дефицита витамина D;
- Возрастные изменения в организме женщины во время климактерического периода, связанные с недостаточным уровнем половых гормонов;
- Присутствие генетической предрасположенности к остеопорозу, а также склонность к переломам костей из-за низкой двигательной активности;
- Наличие хронических заболеваний, негативно отражающихся на состоянии костной ткани – диабет, гепатит, почечная недостаточность, чрезмерная активность щитовидки, онкология;
- Длительное лечение глюкокортикостероидами, бета-блокаторами, которые замедляют процесс обновления костной структуры.
Присутствие провоцирующих факторов усложняет однозначный ответ на вопрос, какой конкретно врач занимается остеопорозом. При дискомфорте по области позвоночника важно как можно раньше обращаться к ортопеду, доктор подскажет, консультации каких специалистов еще необходимы.
С какими симптомами обращаться к врачу
Прогресс болезни связан с потерей прочности костей, что приводит к частым переломам, какой специалист лечит переломы костей, известно каждому. Болезненными ощущениями по шее и пояснице коварный недуг сигнализирует на запущенной стадии.
Неинтенсивный болевой синдром обычно длится недолго, но беспокоит человека после долгой ходьбы либо длительного нахождения в определенной позе.
Какие ранние симптомы должны насторожить:
- Изменившаяся осанка вследствие искривления позвоночника, спина принимает дугообразную форму;
- Необъяснимая потеря веса, ее вызывает превращение костной ткани в пористую структуру повышенной хрупкости;
- Уменьшение роста на 3-5 см из-за компрессионных переломов позвонков.
 Со временем на вероятность остеопороза указывают сопутствующие недугу признаки быстрой утомляемости, сбои сердечного ритма, обильная седина с выпадением волос, проблемы с зубами и деснами.
Со временем на вероятность остеопороза указывают сопутствующие недугу признаки быстрой утомляемости, сбои сердечного ритма, обильная седина с выпадением волос, проблемы с зубами и деснами.
Частыми местами переломов становятся ребра, зона шейки бедра, а также лучевая кость.
По причине слабовыраженного характера симптоматики начинающегося остеопороза, людям непонятно, к какому врачу следует обратиться. При проблемах с костями нанесите визит терапевту, после прояснения клинической картины, врач отправит к нужному доктору.
Какие специалисты занимаются диагностикой
Главным симптомом остеопороза выступает развитие устойчивого болевого синдрома, охватывающего кости. Местами наиболее выраженного дискомфорта пациенты называют предплечья, нижнюю часть позвоночника и область бедер. С прогрессом заболевания, боль распространяется на грудину, затрудняется дыхание, появляются ночные судороги мышц. Какой бы врач не заподозрил последствия остеопороза, ему потребуется дополнительная диагностика для постановки правильного диагноза.
Какой метод диагностики считается самым эффективным
По результатам денситометрической проверки специалист определит минеральную плотность ткани костей. Благодаря вовремя проведенному простому исследованию, удается на ранней стадии приступить к лечению остеопороза, тяжелая форма недуга неизлечима. Денситометрия является абсолютно безболезненной процедурой, которую медики рекомендуют проходить раз в два года, особенно женщинам в преддверие климакса.
- Ультразвуковая денситометрия считается безопасным методом диагностики, разрешенным даже беременным. К высокоинформативному исследованию не нужно специально готовиться, безболезненная процедура длится 10-15 минут и позволяет выявить риск развития хрупкости костей.
- Рентгеновскую денситометрию считают более точным скрининг исследованием с использованием рентгеновского луча. Процедура позволяет обследовать все сегменты скелета, при высокой информативности диагностики. Дорогостоящая методика имеет ряд противопоказаний и требует определенной подготовки.
Какие еще исследования потребуются врачу, кроме аппаратной диагностики:
- Результаты анализа крови на уровень гормонов щитовидной железы;
- Диагностика содержания минералов, в том числе фосфора и кальция;
- Показатели уровня эстрогенов (у женщин), тестостерона (мужчины).
К каким врачам нужно будет обратиться за консультацией:
- К вертебрологу, если изменениями затронута большая часть костей позвоночника;
- К диетологу для коррекции питания в сторону богатых кальцием продуктов;
- К гинекологу – женщинам для выявления гормонозависимых заболеваний.
После констатации симптомов и изучения результатов диагностики, выявления заболеваний, ставших причиной разрушения костных структур, доктор составляет программу мероприятий по лечению остеопороза.
Главная задача лечения – замедлить старение костной ткани путем корректирования гормонального фона с восстановлением правильного обмена веществ. Пациенту также важно обезопасить себя от переломов костей.
По какой методике врач лечит патологию
Если проблему остеопороза удалось диагностировать в самом начале, для терапии заболевания достаточно соблюдения диеты и занятий специальной гимнастикой. Для обучения правильному распределению физических нагрузок потребуется помощь физиотерапевта. В случае критических показателей плотности костной ткани, для ее восстановления доктор назначает определенные препараты.
Какими лекарствами специалисты лечат остеопороз:
- С целью угнетения процесса разрушения костных структур назначают внутривенное введение бисфосфонатов, которые предупреждают истончение тканей кости, защищают от переломов.
- Для нормализации плотности костей в схему лечения включают препараты солей кальция, обогащенные витамином D. Для лучшего насыщения организма кальцием, препараты с микроэлементом принимают несколько раз в день.
- Если доктор лечит женщин с остеопорозом, необходимо назначение лекарств, содержащих гормон эстроген. Чтобы защитить пациентку от опасных последствий гормональной терапии, ее проводят строго под наблюдением врача.
- Прием анаболических стероидов и биофлавоноидов необходим для формирования костной ткани. Принимать лекарства самостоятельно не рекомендуется по причине серьезных побочных эффектов.
Все препараты из линейки медикаментозных средств должен прописывать специалист, который лечит остеопороз.
Даже кальций нельзя считать безвредной добавкой, дозировку любого средства рассчитывает врач, оговаривая длительность назначаемого курса приема. Если врач лечит костную патологию у женщин пожилого возраста, может потребоваться назначение тиреотропных гормонов в дополнение к другим препаратам.
Принципы немедикаментозного лечения
- Посильная физическая активность в виде пеших прогулок, занятий физкультурой или аэробикой, но со щадящими нагрузками. От бега на длинные дистанции и силовых упражнений на тренажерах придется отказаться, как и от активных игр, опасных механической нагрузкой.
- Повседневный рацион питания следует обогатить продуктами с высоким содержанием кальция. Важно повысить долю молочной и кисломолочной продукции, включать в меню больше морской рыбы, белокочанной капусты, чёрного хлеба, орехов. Потребление соли необходимо сократить.
Остеопороз и его последствия лечит целый коллектив врачей. Для составления программы лечения потребуется помощь разных специалистов, а наблюдением за состоянием костей во время терапии займется врач-рентгенолог.
Чтобы не мучиться вопросом, какой доктор лечит заболевание костей, измените образ жизни и питания, займитесь посильным видом спорта, откажитесь от вредных привычек. Но не забывайте о врачебном контроле для своевременного выявления патологии.
mysustavy.ru
Какой врач лечит остеопороз позвоночника и костей
Остеопороз является довольно опасным недугом, при котором происходит поражение костей человека, нарушается метаболизм минеральных веществ, разрушаются ткани. В результате кости становятся хрупкими. Опасность заболевания состоит в том, что пациент может остаться инвалидом. Для того чтобы своевременно принять меры по борьбе с патологией, необходимо знать, какой врач лечит остеопороз позвоночника.
К каким врачам идти?
Лечение остеопороза может осуществлять несколько специалистов. Какой именно доктор возьмется за дело, зависит от причин возникновения патологии.
- Если человек наблюдает у себя первые признаки заболевания, то следует посетить ортопеда-травматолога. Он отправит пройти необходимое обследование и подберет оптимальный терапевтический план. Данный врач может также заниматься лечением неблагоприятных последствий остеопороза.
- Нередко терапию этой патологии проводят эндокринолог, ревматолог и даже гастроэнтеролог. Это объясняется тем, что сбои в функционировании эндокринной, пищеварительной системы, а также заболевания соединительной ткани могут выступать причинами возникновения остеопороза.
- Если нет возможности пойти к указанным специалистам, то можно проконсультироваться с терапевтом. Он назначит все необходимые исследования, но подтвердить диагноз все же могут только соответствующие врачи.
- Если у пациента поражена большая часть позвоночника, то можно посетить вертебролога. Данный специалист занимается лечением болезней позвоночного столба. Иногда появляется необходимость в привлечении к терапии диетолога, который составит примерное меню, расскажет, что нужно употреблять, а что нет.
- В случае отсутствия опасности патологических переломов в лечении участвует физиотерапевт. Он помогает больным делать специальную гимнастику, целью которой является укрепление костной ткани и улучшение функционирования суставов.
- Если наблюдается остеопороз у женщин, то не следует пренебрегать визитом к гинекологу. Особенно это касается тех, у кого наступила менопауза. При тяжелом течении патологии к терапии может привлекаться хирург.
Таким образом, нельзя однозначно сказать, каким врачом лечится остеопороз. Часто терапия происходит под руководством сразу нескольких специалистов.
Когда нужно посетить специалистов?
В большинстве случаев клинические проявления на ранней стадии заболевания не дают о себе знать. Из-за этого больной даже не догадывается о том, что болен, и узнает это только после нетравматического перелома.
С течением времени начинают проявляться боли, которые длятся достаточно долго, отличаются интенсивностью и локализируются в области поясницы или шеи. Болевой синдром возникает тогда, когда человек длительное время находится в одном положении, либо не менее часа ходит пешком.
При развитии патологии костей также наблюдаются следующие признаки:
- Снижается рост вследствие того, что позвоночный столб разрушается, и происходят компрессионные переломы. При этом уменьшается высота позвонков, их центральная часть становится тонкой и разрушается.
- Изменяется осанка, возникает сутулость, тело выражено наклоняется вперед. Такое происходит, когда позвонки принимают форму клина.
- Быстро теряется вес тела больного.
- Часто кости ломаются без воздействия внешних факторов, а сами по себе.
Обычно пациенты не жалуются на появление острых болевых ощущений, которые больше всего наблюдаются при патологиях опорно-двигательного аппарата. Отсутствие такого характера болей объясняется тем, что развитие заболевания происходит очень медленно.
Как выявить и вылечить?
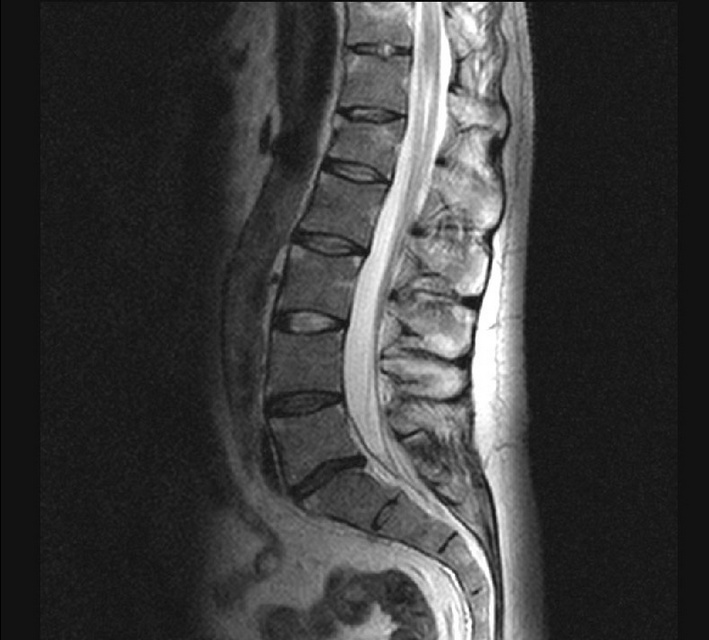
Для обнаружения остеопороза врачи назначают рентген позвоночника. Однако данный метод не позволяет выявить начало развития патологии. Он способен определить наличие заболевания только тогда, когда уже деформировалось больше 20% костей.
Для получения наиболее эффективного результата специалисты прибегают к денситометрии. Он представляет собой разновидность рентгена, который назначают для выявления болезни и для наблюдения спустя год после начала терапии. Кроме всего прочего, не обойтись и без лабораторных исследований.
Остеопороз относится к таким недугам, вылечить которые достаточно сложно, при этом полное выздоровление практически невозможно. Связано это с тем, что точных причин, почему возникает эта патология, никто не знает. Однако специалисты успешно замедляют процесс разрушения костей, ускоряют их восстановление с помощью медицинских препаратов.
Для лечения недуга назначают такие лекарственные средства:
- Соли кальция. Они необходимы для того, чтобы нормализовать плотность костной ткани. Человеческому организму требуется 1,5 г данного элемента в сутки. В связи с тем, что организм не может сразу принять такую дозу, средство необходимо использовать 2-3 раза в день. В дополнение к нему нужно принимать витамин D, который помогает кальцию легче усвоиться и накопиться в костях в достаточном количестве.
- Эстрогены. Они применяются для лечения патологии костных тканей у женщин, у которых наблюдается менопауза. Однако использовать их долгое время не рекомендуется, так как возрастает риск развития инсульта, ишемии сердца и образования злокачественной опухоли.
- Бифосфонаты. Так называются соли, способствующие замедлению процесса разрушения костей. Обычно их вводят с помощью инъекций в вену потому, что прием внутрь способен вызвать повреждение стенок желудка. Если систематически принимать данное средство, то вероятность переломов сократится в два раза.
- Гормоны щитовидной железы. Их назначают, если причиной заболевания является нехватка таких гормонов в организме.
- Модуляторы рецепторов эстрогенов. Их применяют вместо эстрогенов, если к приему последних у пациента есть противопоказания.
- Анаболики и биологические флаваноиды. Они необходимы для того, чтобы стимулировать образование костной ткани. Но применяют их довольно редко, так как они способны вызывать множество неблагоприятных побочных реакций.
Главная цель лечения состоит в том, чтобы повысить качество жизни пациента, страдающего остеопорозом, и облегчить беспокоящие его симптомы заболевания.
Что делать для профилактики?
Профилактические меры проводятся в зависимости от возраста человека.
- Женщины, которые ждут ребенка, должны обязательно принимать поливитаминные комплексы.
- Родителям следует внимательно следить за тем, чем питается их ребенок. В ежедневном меню должны находиться продукты, которые содержат большое количество кальция и витамина D.
- Также нужно заниматься спортом, гимнастикой, танцами.
- Важно отказаться от таких вредных привычек, как курение и употребление спиртных напитков. Также не стоит увлекаться сладкими газированными напитками, которые только ускоряют выведение кальция из организма.
- Важно следить за своим здоровьем, вовремя лечить патологии, особенно те, которые могут стать причиной остеопороза. Особое внимание женщины должны уделять костям, когда наступает климакс. Потому что именно в этот период повышается степень снижения массы костей.
Необходимо регулярно посещать специалистов, чтобы своевременно выявлять патологии и заниматься их лечением. Если наблюдаются первые признаки остеопороза, следует немедленно обратиться к врачу.
Похожие записи
gormonoff.com
Какой врач лечит остеопороз?
Первичная диагностика
С годами кости становятся все более хрупкими, а мышцы теряют эластичность, поэтому любой человек старше 45 лет получает шанс оказаться в группе риска развития остеопороза. А поскольку остеопороз находится на стыке сразу нескольких медицинских дисциплин, поиском его причин и лечением могут заниматься разные специалисты – все зависит от степени тяжести заболевания, его вида и причин.
Первичной диагностикой и терапией могут заниматься врачи следующих специальностей:
- ревматолог
- эндокринолог
- акушер-гинеколог
- травматолог-ортопед
- невролог
- терапевт
- врачи некоторых других специальностей
Если вы подозреваете у себя наличие признаков остеопороза, следует обратиться к терапевту. Он проведет первичную диагностику (возможны рентген, исследование минеральной плотности кости, общие анализы крови и мочи) и/или направит к профильному специалисту.
Выбор профиля специалиста будет зависеть от того, какие причины остеопороза заподозрит терапевт.
Какие виды остеопороза бывают?
Чтобы поставить точный диагноз и назначить правильное лечение, специалисты разделяют остеопороз на отдельные виды и стадии.
Первичный остеопороз
Самым распространенным является первичный остеопороз – он развивается как самостоятельное заболевание и занимает 95% в общей структуре остеопороза у женщин в постменопаузе (постменопаузальный остеопороз) и 80% в структуре остеопороза у мужчин старше 50 лет1-3. К первичному остеопорозу также относят идиопатический остеопороз, который развивается у женщин до менопаузы и у мужчин до 50 лет, и ювенильный остеопороз, который диагностируется у детей (до 18 лет), но встречаются они довольно редко1-3.
Вторичный остеопороз
Вторичный остеопороз может развиться вследствие различных заболеваний, в том числе эндокринных, или приема некоторых лекарств. В общей структуре заболевания он занимает 5% у женщин и 20% у мужчин4. Порой специалисты ставят диагноз остеопороза смешанного типа. К примеру, у женщин в постменопаузе, принимающих препараты, которые влияют на структуру кости, выделить первопричину снижения прочности костей сложно.
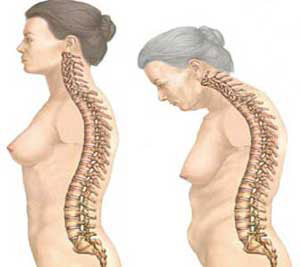
Постменопаузальный остеопороз
Постменопаузальный остеопороз требует особого внимания, ведь снижение уровня женских половых гормонов в этот период ускоряет процесс снижения плотности костной ткани. Сначала проблема развивается в скрытой форме, без проявления каких-либо симптомов. Только когда основная масса костной ткани потеряна, женщина начинает замечать признаки заболевания: боль в пояснице при ходьбе, а при наклоне или поднятии тяжести эта боль становится более выраженной. Появляется сутулость, позвоночник деформируется, рост становится ниже. Проблема усугубляется вероятностью всевозможных травм и падений. Поэтому женщинам после 40 лет рекомендуется раз в год проходить обследование и сдавать анализы для диагностики остеопороза.
Таким образом, невозможно однозначно сказать, какой врач занимается диагностикой и лечением остеопороза. Часто данный процесс происходит под контролем сразу нескольких специалистов.
Ссылки на источники- Евстигнеева Л.П., Солодовников А.Г., Ершова О.Б., Белова К.Ю., Зоткин Е.Г., Чернова Т.О., Смирнов А.В., Скрипникова И.А., Поддубская Е.А., Косматова О.В., Новиков В.Е., Смирнов А.В., Ермакова И.П., Пронченко И.А., Зоткин Е.Г., Торопцова Н.В., Баранова И.А., Аникин С.Г., Марченкова Л.А., Крюкова И.В., Зазерская И.Е., Коновалова В.Н., Кузнецова Л.В., Сметник В.П., Юренева С.В., Белая Ж.Е., Рожинская Л.Я., Баранова И.А., Дыдыкина И.С., Лесняк О.М., Беневоленская Л.И. Остеопороз. Диагностика, профилактика и лечение. – Москва, 2010, Клинические рекомендации (второе издание, переработанное и дополненное).
- Camacho P.M., Petak S.M., Binkley N., Clarke B.L., Harris S.T., Hurley D.L., Kleerekoper M., Lewiecki E.M., Miller P.D., Narula H.S., Pessah-Pollack R., Tangpricha V., Wimalawansa S.J., Watts N.B.: American association of clinical endocrinologists and American college of endocrinology clinical practice guidelines for the diagnosis and treatment of postmenopausal osteoporosis,2016. Endocr Pract. 2016 Sep 2; 22(Suppl 4): 1-42.
- Kanis J., McCloskey E., Johansson H., Cooper C., Rizzoli R., Reginster J. European guidance for the diagnosis and management of osteoporosis in postmenopausal women. Osteoporosis International. 2013; 24(1): 23-57. doi: 10.1007/s00198-012-2074-y.
osteoporoz.expert






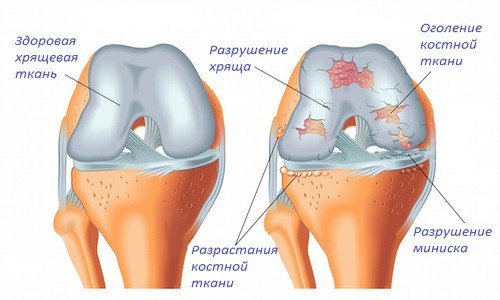
 При лечении артроза назначается комплексное лечение.
При лечении артроза назначается комплексное лечение.

 Правильное питание при артрозе, а также таких заболеваний, как артрит и подагра позволяет улучшить состояние суставной ткани.
Правильное питание при артрозе, а также таких заболеваний, как артрит и подагра позволяет улучшить состояние суставной ткани. Питание при артрозе кистей и пальцев рук должно быть направлено на улучшение обмена веществ. Рыбу и мясо следует употреблять в отварном виде.
Питание при артрозе кистей и пальцев рук должно быть направлено на улучшение обмена веществ. Рыбу и мясо следует употреблять в отварном виде.


















 Избыточный вес создает дополнительную нагрузку на суставы.
Избыточный вес создает дополнительную нагрузку на суставы. Упражнения не должны вызывать чувство боли или дискомфорт.
Упражнения не должны вызывать чувство боли или дискомфорт. Чем меньше угол наклона ног, тем тяжелее упражнение.
Чем меньше угол наклона ног, тем тяжелее упражнение.






 Загрузка…
Загрузка…
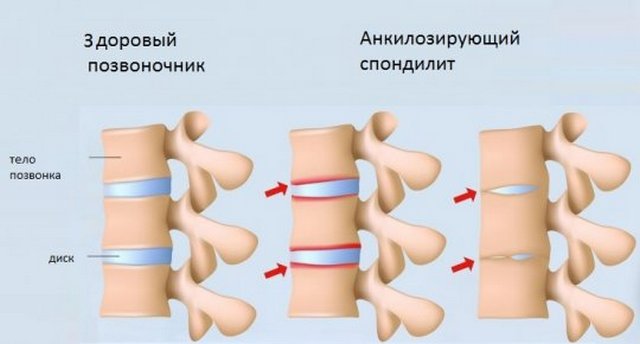





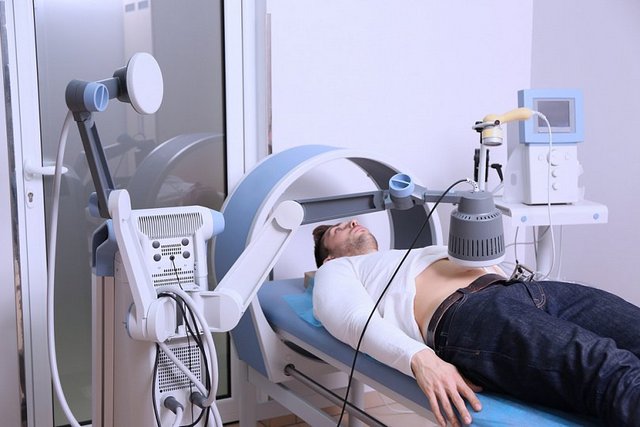



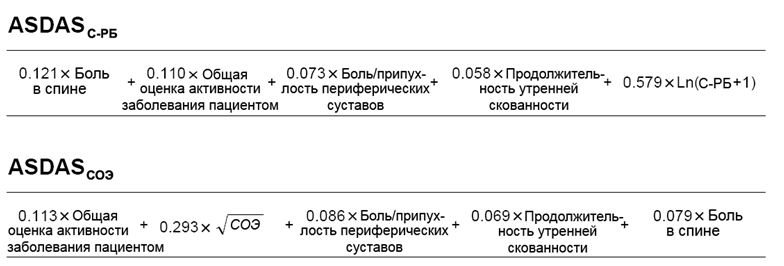
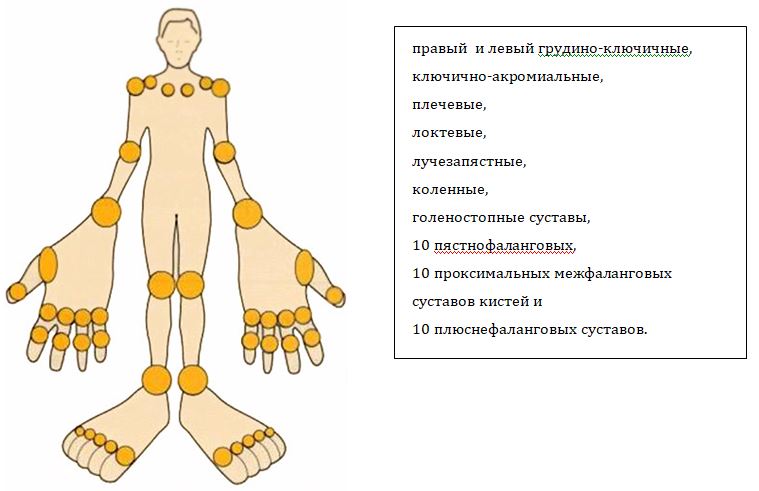
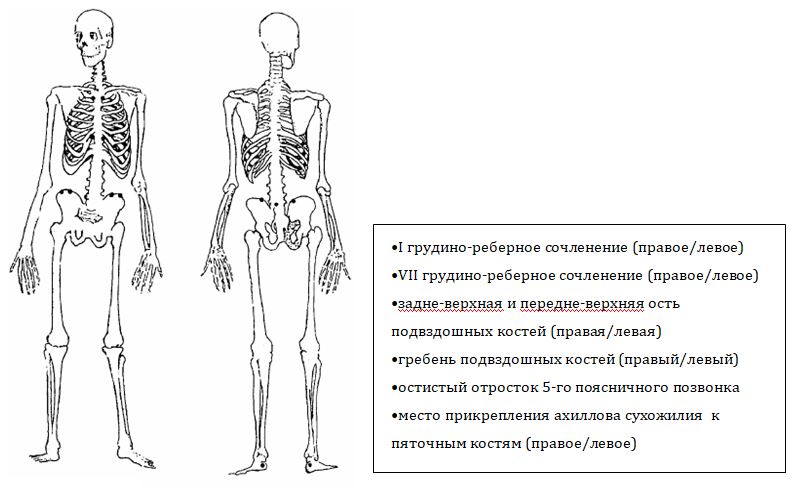
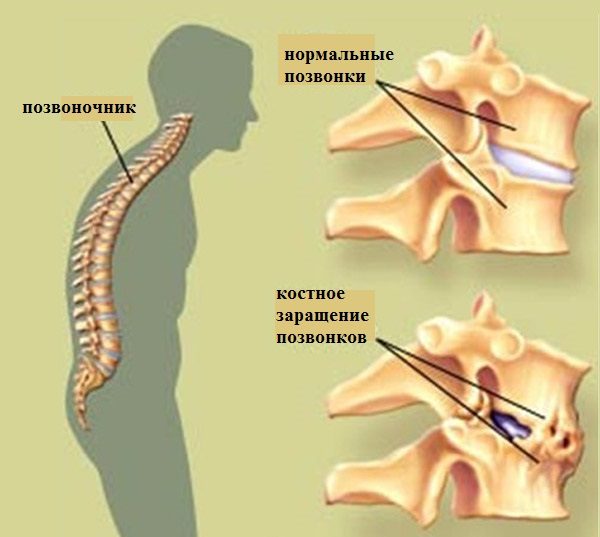
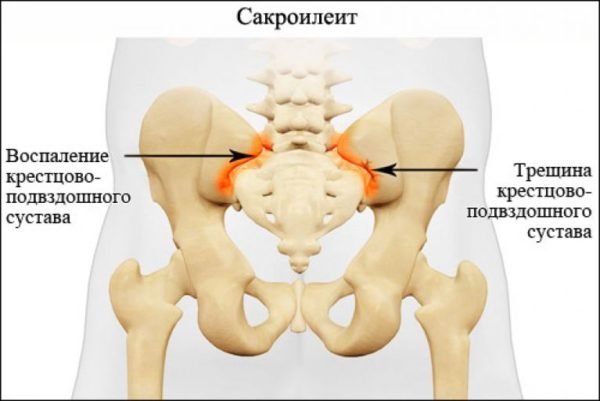
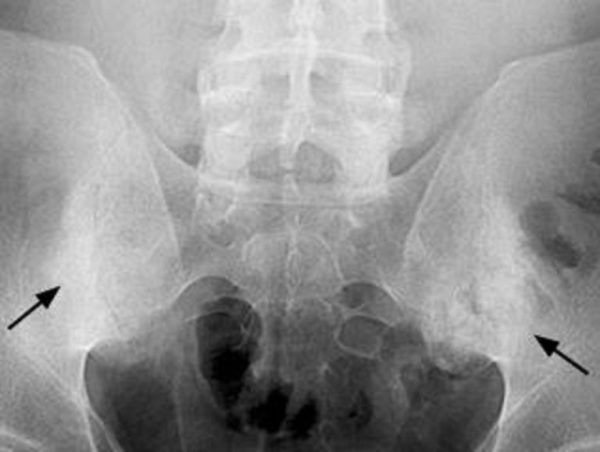
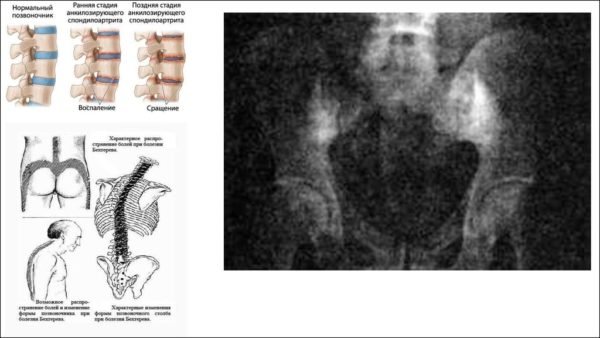
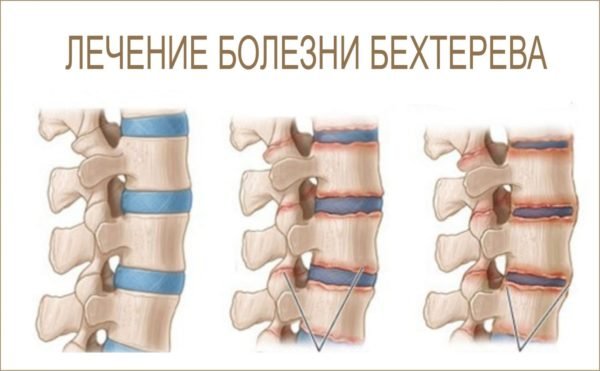
 Анкилозирующий спондилит – воспалительный процесс в суставах позвоночника, отличающийся хроническим прогрессивным течением. Заболевание отличается длительным течением, результатом которого становится обездвиженность суставов – позвоночник становится практически неподвижным.
Анкилозирующий спондилит – воспалительный процесс в суставах позвоночника, отличающийся хроническим прогрессивным течением. Заболевание отличается длительным течением, результатом которого становится обездвиженность суставов – позвоночник становится практически неподвижным.
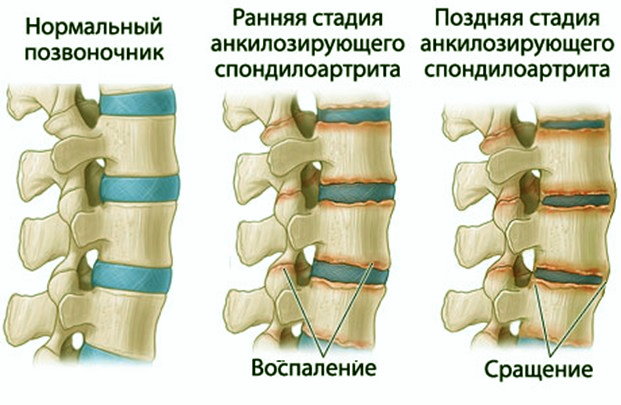
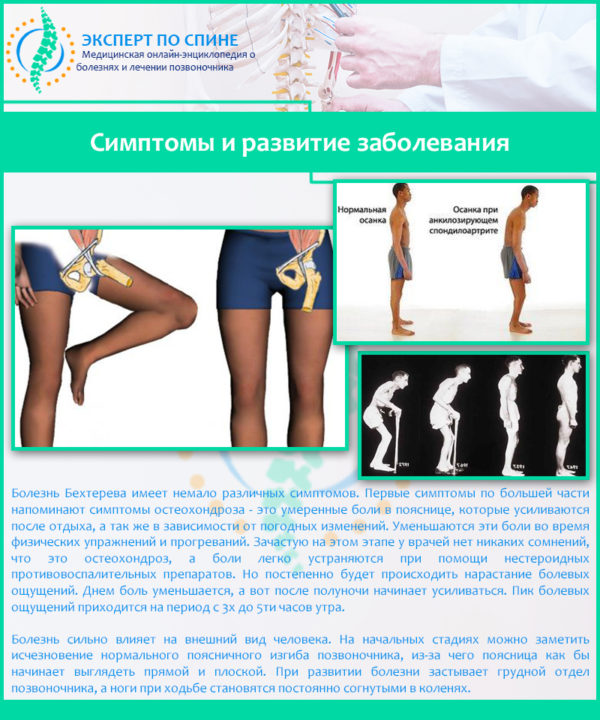
 Важно: характерным признаком болезни Бехтерева является специфическая осанка больного – искривление позвоночника и неподвижность суставов позвоночного столба приводит к тому, что туловище пациента наклоняется вперед, а принять абсолютно ровную осанку невозможно.
Важно: характерным признаком болезни Бехтерева является специфическая осанка больного – искривление позвоночника и неподвижность суставов позвоночного столба приводит к тому, что туловище пациента наклоняется вперед, а принять абсолютно ровную осанку невозможно. Как правило, поездка в санаторий больному назначается сразу после лечения с помощью медикаментов. Эффективны будут мануальная терапия, массажи и лечебная физкультура. Разрабатывать подвижность грудного отдела позвоночного столба можно и нужно специальной дыхательной гимнастикой. Ожидаемый эффект оказывают и занятия плаванием.
Как правило, поездка в санаторий больному назначается сразу после лечения с помощью медикаментов. Эффективны будут мануальная терапия, массажи и лечебная физкультура. Разрабатывать подвижность грудного отдела позвоночного столба можно и нужно специальной дыхательной гимнастикой. Ожидаемый эффект оказывают и занятия плаванием. После того как пациенту будет поставлен диагноз анкилозирующий спондилит, врач берет на учет такого больного. Самому пациенту необходимо периодически проходить профилактические осмотры у ревматолога – это поможет своевременно выявить ухудшение состояния и предпринять меры по остановке развития воспалительного процесса. Итогом станет сохранение на длительное время жизненной активности больного.
После того как пациенту будет поставлен диагноз анкилозирующий спондилит, врач берет на учет такого больного. Самому пациенту необходимо периодически проходить профилактические осмотры у ревматолога – это поможет своевременно выявить ухудшение состояния и предпринять меры по остановке развития воспалительного процесса. Итогом станет сохранение на длительное время жизненной активности больного.
 Поэтому эту процедуру можно проводить с любым наполнителем:
Поэтому эту процедуру можно проводить с любым наполнителем: Загрузка…
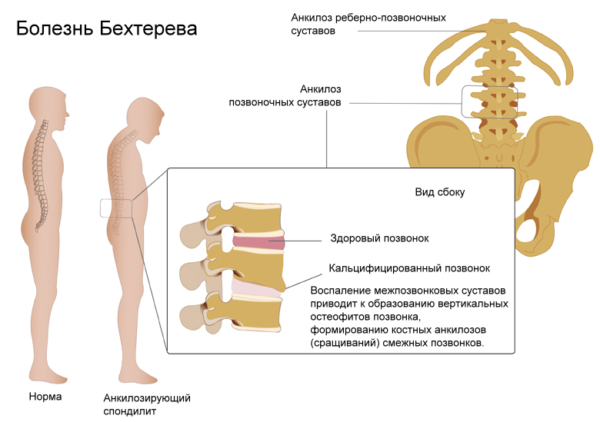
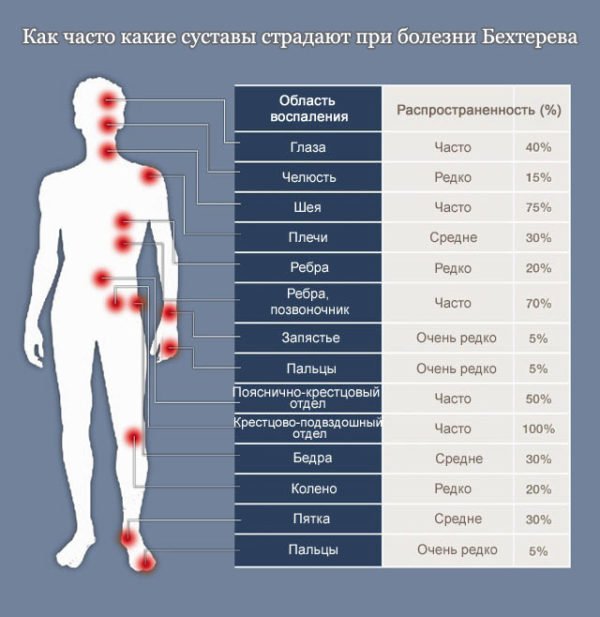
Загрузка…  Болезнь Бехтерева (анкилозирующий спондилоартрит) – это ревматическое хроническое системное воспаление суставов, преимущественно позвоночника
Болезнь Бехтерева (анкилозирующий спондилоартрит) – это ревматическое хроническое системное воспаление суставов, преимущественно позвоночника Развитию болезни Бехтерева способствуют нарушения нормальной работы иммунной системы организма, когда лейкоциты начинают уничтожать хрящевую ткань
Развитию болезни Бехтерева способствуют нарушения нормальной работы иммунной системы организма, когда лейкоциты начинают уничтожать хрящевую ткань Мужчины болезнью Бехтерева болеют в 5 – 9 раз чаще
Мужчины болезнью Бехтерева болеют в 5 – 9 раз чаще Фактически оно неизлечимо. Процесс нельзя прекратить, но его можно существенно затормозить
Фактически оно неизлечимо. Процесс нельзя прекратить, но его можно существенно затормозить Лечение болезни Бехтерева подразумевает выполнение целого комплекса терапевтических мероприятий
Лечение болезни Бехтерева подразумевает выполнение целого комплекса терапевтических мероприятий В качестве медикаментозной терапии применяются нестероидные противовоспалительные препараты и кортикостероиды для борьбы с воспалительным процессом
В качестве медикаментозной терапии применяются нестероидные противовоспалительные препараты и кортикостероиды для борьбы с воспалительным процессом Большую роль в лечении болезни Бехтерева играет образ жизни и специальные физические упражнения
Большую роль в лечении болезни Бехтерева играет образ жизни и специальные физические упражнения Программа лечебной гимнастики составляется индивидуально
Программа лечебной гимнастики составляется индивидуально Нормализовать физическую активность, сделав акцент на общеукрепляющих видах упражнений
Нормализовать физическую активность, сделав акцент на общеукрепляющих видах упражнений Травяные отвары могут помочь облегчить состояние при болезни Бехтерева
Травяные отвары могут помочь облегчить состояние при болезни Бехтерева Хорошо снимут боли при болезни Бехтерева горячие ванны с наполнителем
Хорошо снимут боли при болезни Бехтерева горячие ванны с наполнителем Белая горчица оказывает полезное согревающее воздействие на зону воспалительного очага при болезни Бехтерева
Белая горчица оказывает полезное согревающее воздействие на зону воспалительного очага при болезни Бехтерева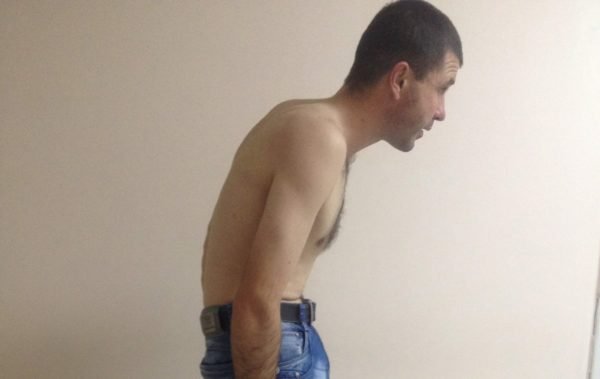








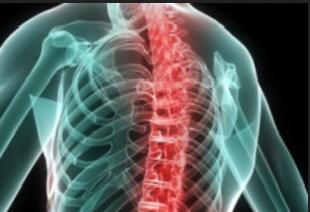
 Остеопороз – опасное заболевание, которое приводит к снижению плотности костей и повышению их ломкости.
Остеопороз – опасное заболевание, которое приводит к снижению плотности костей и повышению их ломкости.
 Чтобы организм усваивал кальций, его необходимо сочетать с витамином D, включая в один прием пищи продукты, насыщенные этими компонентами.
Чтобы организм усваивал кальций, его необходимо сочетать с витамином D, включая в один прием пищи продукты, насыщенные этими компонентами.
 Помимо правильного питания при остеопорозе важен надлежащий образ жизни.
Помимо правильного питания при остеопорозе важен надлежащий образ жизни.

















































































 Искривление при инфантильном идиопатическом сколиозе
Искривление при инфантильном идиопатическом сколиозе Развивается у детей разного возраста
Развивается у детей разного возраста Оценка степени патологии
Оценка степени патологии Заболевание сопровождается болями в спине
Заболевание сопровождается болями в спине Лечение осуществляется с помощью разных методов
Лечение осуществляется с помощью разных методов Хорошо зарекомендовало себя плаванье
Хорошо зарекомендовало себя плаванье Чтобы зафиксировать хребет, назначается корсет
Чтобы зафиксировать хребет, назначается корсет





























 Среди заболеваний костно-мышечной системы остеоартроз является лидером по частоте
Среди заболеваний костно-мышечной системы остеоартроз является лидером по частоте
















 Второй инструмент, используемый для диагностики коленного сустава, представляет собой диагностическую визуализацию. Физиотерапевт может направить к врачу, который будет назначать рентгеновские снимки колена в различных положениях, чтобы проверить повреждение кости и хряща коленного сустава.
Второй инструмент, используемый для диагностики коленного сустава, представляет собой диагностическую визуализацию. Физиотерапевт может направить к врачу, который будет назначать рентгеновские снимки колена в различных положениях, чтобы проверить повреждение кости и хряща коленного сустава.


 Нажмите на фото для увеличения
Нажмите на фото для увеличения Нажмите на фото для увеличения
Нажмите на фото для увеличения Нажмите на фото для увеличения
Нажмите на фото для увеличения Нажмите на фото для увеличения
Нажмите на фото для увеличения Нажмите на фото для увеличения
Нажмите на фото для увеличения Нажмите на фото для увеличения
Нажмите на фото для увеличения Нажмите на фото для увеличения
Нажмите на фото для увеличения

 Нажмите на фото для увеличения
Нажмите на фото для увеличения Нажмите на фото для увеличения
Нажмите на фото для увеличения
 Данная патология образуется по причине долгой нагрузки на определенный сустав. Вследствие чего на его поверхности образуется полость в виде выпуклости на коже, заполненная жидкостью.
Данная патология образуется по причине долгой нагрузки на определенный сустав. Вследствие чего на его поверхности образуется полость в виде выпуклости на коже, заполненная жидкостью. Загрузка…
Загрузка…









 Гигрома кисти – наиболее часто диагностированный вид данного заболевания. Новообразование может возникнуть у любого человека. Недуг доставляет неприятные ощущения в физическом и моральном смысле. Как избавиться от болезни?
Гигрома кисти – наиболее часто диагностированный вид данного заболевания. Новообразование может возникнуть у любого человека. Недуг доставляет неприятные ощущения в физическом и моральном смысле. Как избавиться от болезни? Гигрома лучезапястного сустава кисти диагностируется довольно часто. Запястье у человека представляет собой достаточно сложный элемент. Оно позволяет управлять кистью в различных направлениях.
Гигрома лучезапястного сустава кисти диагностируется довольно часто. Запястье у человека представляет собой достаточно сложный элемент. Оно позволяет управлять кистью в различных направлениях. Опасна ли гигрома кисти?Данное образование доброкачественное, но имеет склонность к росту. Это представляет определенную опасность в виду возможных неприятных последствий из-за оказываемого давления на нервные окончания и кровеносные сосуды.
Опасна ли гигрома кисти?Данное образование доброкачественное, но имеет склонность к росту. Это представляет определенную опасность в виду возможных неприятных последствий из-за оказываемого давления на нервные окончания и кровеносные сосуды. Лечение гигромы кисти без операции практически невозможно. Сделать это можно только на начальных стадиях заболевания, когда киста не достигла большого размера.
Лечение гигромы кисти без операции практически невозможно. Сделать это можно только на начальных стадиях заболевания, когда киста не достигла большого размера. Лекарственные мази используются только на первых стадиях болезни. В этих случаях они могут справиться с заболеванием.
Лекарственные мази используются только на первых стадиях болезни. В этих случаях они могут справиться с заболеванием. В большинстве случаев лечение гигромы проводится при помощи хирургического способа. В некоторых случаях используется консервативное лечение, однако после него возможны рецидивы.
В большинстве случаев лечение гигромы проводится при помощи хирургического способа. В некоторых случаях используется консервативное лечение, однако после него возможны рецидивы.









 Достаточно типичным и простейшим методом, который помогает снять отечность с мышц, выступает сетка из йода. Купите в любой аптеке соответствующее средство, после чего нанесите его на проблемную локализацию в виде мелкой решетки. Процедуру стоит осуществлять перед сном ежедневно на протяжении 1 недели.
Достаточно типичным и простейшим методом, который помогает снять отечность с мышц, выступает сетка из йода. Купите в любой аптеке соответствующее средство, после чего нанесите его на проблемную локализацию в виде мелкой решетки. Процедуру стоит осуществлять перед сном ежедневно на протяжении 1 недели.











 Процедура будет полезна при повреждениях мениска в коленке.
Процедура будет полезна при повреждениях мениска в коленке. После включения аппарата можно его использовать согласно инструкции.
После включения аппарата можно его использовать согласно инструкции. При наличии камней в желчном пузыре процедуры не проводят.
При наличии камней в желчном пузыре процедуры не проводят.
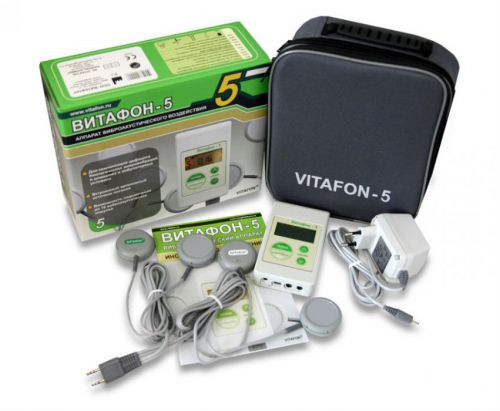
 При установленном диагнозе и отсутствии противопоказаний пациент может самостоятельно приобрести аппарат для фонирования. Метод безопасен и риска нанесения вреда здоровью нет. Консультационную поддержку (бесплатно) оказывает изготовитель аппаратов. Для типовых случаев специалистами разработаны рекомендации. В случае нестандартной ситуации вопрос адресуется разработчикам метода. Задать вопрос можно по телефону 8 (812) 679-19-45 (Санкт-Петербург), либо заказать обратный звонок или написать письмо на электронный адрес: info@vitafon.ru.
При установленном диагнозе и отсутствии противопоказаний пациент может самостоятельно приобрести аппарат для фонирования. Метод безопасен и риска нанесения вреда здоровью нет. Консультационную поддержку (бесплатно) оказывает изготовитель аппаратов. Для типовых случаев специалистами разработаны рекомендации. В случае нестандартной ситуации вопрос адресуется разработчикам метода. Задать вопрос можно по телефону 8 (812) 679-19-45 (Санкт-Петербург), либо заказать обратный звонок или написать письмо на электронный адрес: info@vitafon.ru.









 Злокачественные новообразования. Для роста опухоли нужны строительные белки. Фонирование улучшает лимфодренаж и местные иммунные реакции, что способствует уменьшению концентрации строительных белков в области патологии. А это значит, что рост опухоли скорее будет замедляться, чем ускоряться. За 20 лет (более двух миллионов пользователей) не зарегистрировано ни одного случая возникновения онкологии в зоне регулярного воздействия аппаратом «Витафон».
Злокачественные новообразования. Для роста опухоли нужны строительные белки. Фонирование улучшает лимфодренаж и местные иммунные реакции, что способствует уменьшению концентрации строительных белков в области патологии. А это значит, что рост опухоли скорее будет замедляться, чем ускоряться. За 20 лет (более двух миллионов пользователей) не зарегистрировано ни одного случая возникновения онкологии в зоне регулярного воздействия аппаратом «Витафон».