Сколиоз позвоночника у взрослых симптомы – симптомы. Как лечить и можно ли вылечить сколиоз у взрослых?
Сколиоз позвоночника у взрослых: симптомы и лечение
Сколиоз позвоночника – заболевание, которому часто подвержены дети и подростки. При отсутствии своевременного лечения данная патология сохраняется с человеком на всю жизнь. Иногда сколиоз может возникнуть и в зрелом возрасте, под воздействием определенных факторов. Сколиоз существенно усложняет жизнь человека – и в физическом, и в психологическом плане. Вылечить сколиоз позвоночника у взрослых намного труднее, чем у детей, поскольку костные ткани уже полностью сформировались.
Причины
Сколиоз у взрослых чаще всего возникает в результате неполного или неправильного лечения данной патологии в юном возрасте, либо отсутствия лечения как такового. Но к развитию этой болезни могут привести и другие факторы, провоцирующие дегенеративные явления в позвоночнике:
- травмы, результатом которых стали дефекты позвоночного столба;
- болезни позвоночника – остеохондроз, протрузии, грыжи, лордоз, смещение дисков и другие;
- перенесенные операции на позвоночнике;
- остеомаляция – патология, при которой размягчаются костные ткани позвоночного столба;
- остеопороз – уменьшение прочности, истончение костных тканей;
- злокачественные новообразования, локализующиеся в районе позвоночника, либо дающие метастазы в позвонки;
- инфекционные болезни – например, остиомиелит или туберкулез способны воздействовать на состояние костных тканей;
- идиопатические причины, т.е. факторы образования болезни не могут быть точно установлены.
Ожирение, неправильная осанка, недостаток физической активности также способны оказать влияние на развитие у взрослых людей сколиоза позвоночника. Предпринимать какие-то меры к самоизлечению категорически противопоказано. С позвоночником шутки плохи и, при безграмотном подходе к лечению, можно значительно ухудшить состояние здоровья.
Симптомы
Сколиоз характеризуется ярко выраженными симптомами, главный из которых – боли в районе спины. Кроме того, наблюдаются следующие признаки:
- искривление позвоночника;
- образование реберного горба, который становится более заметным в наклонном положении туловища;
- визуально наблюдается разница в длине верхних конечностей;
- трудности, дискомфорт при движениях;
- асимметричное расположение плеч, спины, лопаток;
- тянущие боли в руках;
- сбои в работе внутренних органов, в результате чего больной подвержен частым простудным заболеваниям;
- хромота, повышенная утомляемость при длительном нахождении в положении стоя;
- онемение конечностей, связанное со сдавливанием нервных окончаний поврежденным позвоночным столбом;
- расстройство пищеварения;
- у женщин – гормональные нарушения, воспаление матки и яичников, холецистит; у мужчин – нарушения половой функции.
В тяжелых случаях сколиоз может проявляться сердечной недостаточностью, сбоями в работе нервной системы, заболеваниями почек и органов ЖКТ. При отсутствии врачебной помощи болезнь может вызвать ряд опасных осложнений, поэтому затягивать с ее лечением нельзя.
Как лечить
Сколиоз позвоночника у взрослых лечится консервативными или хирургическими методами. К первым относятся: физиотерапия, массаж, лечебная гимнастика, ношение специальных корсетов, мануальная терапия, а также прием медикаментов. Если причиной искривления позвоночника послужили остеомаляция или остеопороз, назначают курс препаратов, содержащих биофосфонаты, витамин D и кальций, а также особая диета, богатая витаминами, белками и минералами. При избыточном весе потребуется предпринять к меру к избавлению от лишних килограммов.
Консервативное лечение сколиоза состоит из следующих мероприятий:
- Применение медикаментов. Если человек испытывает выраженный болевой синдром, ему назначают противовоспалительные и обезболивающие препараты. Приступать к лечебной гимнастике разрешается только после устранения болевых ощущений.
- Ношение корсетов. Благодаря специальным поддерживающим корсетам, обеспечивается фиксация позвоночного столба в правильном положении. При этом снижается нагрузка на позвонки, что предотвращает прогрессированием заболевания и появление связанных с ним осложнений.
- Лечебная гимнастика. ЛФК считается одним наиболее эффективных методов устранения дефектов позвоночника. Каждому пациенту назначают свой комплекс упражнений, в зависимости от индивидуальных особенностей протекания болезни и степени искривления позвоночника. Лечебная физкультура способствует формированию правильной осанки, укреплению мышечного корсета, нормализации кровотока в тканях, поврежденных сдавливанием позвонков. Лечебная гимнастика всегда проводится только под бдительным контролем специалиста. Самостоятельно подбирать упражнения строго запрещено, поскольку это может ухудшить состояние здоровья и привести к тяжелым осложнениям.
Корректоры для позвоночника
- Массаж. Данный способ лечения назначают в качестве дополнения к физиотерапии или к лечебной физкультуре. Массаж помогает наладить кровообращение, нормализовать обменные процессы, а также сделать мышцы позвоночника более крепкими и способными противостоять повышенным нагрузкам.
- Физиотерапия. При сколиозе позвоночника могут быть назначены следующие процедуры: грязелечение, магнитотерапия, иглоукалывание, электрофорез, тепловая терапия. Эти процедуры снимают болевые ощущения, способствуют расслаблению мышц и улучшают состояние нервной системы.
Положительный эффект можно получить при занятиях йогой. Они благоприятно воздействуют на все органы и системы, оказывают успокаивающий эффект, расслабляют и помогают восстановить нарушенное положение позвоночника. Заниматься йогой при сколиозе разрешено лишь под бдительным наблюдением специалистов, имеющих соответствующее медицинское образование.
Оперативное вмешательство
Если консервативные методики лечения не принесли положительного эффекта, а болевые ощущения продолжают нарастать вплоть до постоянных, врачи могут назначить хирургическую операцию. К оперативному вмешательству прибегают в 80% случаев, при которых деформацию позвоночника не удалось устранить иными способами.
Показаниями к хирургической операции являются:
- Сильные боли, которые не купируются медикаментами и методами физиотерапевтического лечения. Если боль становится постоянным спутником человека, единственным выходом из положения будет операция.
- Прогрессирование болезни. Если искривление позвоночника стремительно нарастает, а угол наклона приближается к 45 градусам, приходится прибегнуть к срочной операции. Если ее не сделать, деформированный позвоночник начнет оказывать негативное воздействие на жизненно важные органы, в том числе на легкие и сердце.
- Дефекты фигуры. Косметический вопрос при сколиозе позвоночника имеет немаловажное значение. Искривленное состояние тела доставляет больному массу психологических страданий, вырабатывает у него комплексы и мешает полноценной социальной жизни. Даже если деформация не вызывает боли, операцию могут назначить для коррекции внешнего вида пациента.
В ходе операции хирурги устраняют сдавливание спинного мозга и нервных окончаний, а также фиксируют позвоночник в правильном положении.
Оперативное вмешательство – крайняя мера, к которой прибегают лишь в особых случаях, когда не удается решить проблему иными путями. Операция – это очень ответственный шаг и следует дважды подумать, прежде чем ложиться под нож хирурга.
Чтобы предотвратить развитие сколиоза, необходимо поддерживать свою физическую форму, ежедневно уделяя время на зарядку или спорт, стараться меньше времени проводить в сидячем положении, а также регулярно проходить осмотры у врача для своевременного диагностирования и лечения различных патологий позвоночника.
artritsustava.ru
симптомы и признаки сколиоза, причины и осложнения
Сколиоз: симптомы cколиоза, причины, лечение сколиоза
Сколиоз
Стойкая форма деформации столба позвоночника называется сколиозом. Сколиоз и симптомы — боль при движении. Причины — травмы, генетика.
 лечение сколиоза, сколиоз
лечение сколиоза, сколиозОсновной характеристикой его является искривление позвоночника вправо, влево, либо в ту и другую стороны одновременно. Еще одна характерная особенность заболевания – скручивающееся положение позвоночника вокруг собственной оси, что может привести к серьезным деформациям во внутренних органах. Заболевание опасно и тем, что могут появиться и развиться межпозвонковые грыжи, остеохондроз, различные болезни позвоночника.
Симптомы сколиоза
Главные симптомы, наблюдаемые при сколиозе, — это нарушение подвижности позвоночника, болевые ощущения в спине, появляющиеся при физической нагрузке. Визуально признаки болезни проявляются в асимметричном положении лопаток, перекошенных плечах, все тело может выглядеть неестественно перекрученным.
Для сколиоза характерны такие симптомы:
— позвоночный столб деформирован с 8 по 10 позвонок;
— ощущение дискомфорта в груди;
— постоянные боли в спине и тазовой области;
— асимметрично расположены плечи, лопатки и ребра;
— сокращение двигательной функции при наклонах и поворотах головы;
— сутулость;
— нарушение походки, возможна хромота;
— головокружения, шум в ушах, головная боль.
Признаки сколиоза
— трудности, испытываемые при повороте головы и шеи;
— боли в груди, тазу, ногах;
— частая утомляемость;
— сутулость, наблюдаемая во время ходьбы и сидении;
— разноуровневое расположение плеч в состоянии расслабления;
— выпирающие лопатки;
— искривление позвоночника при наклоне вперед;
— нарушение физиологических изгибов позвоночника;
— слабые мышцы спины.
Эти первоначальные признаки сколиоза, обычно, бывают слабовыраженными, но они требуют повышенного внимания, так как симптоматика быстро усиливается, и процессы деформации становятся видны.
Причины возникновения сколиоза
Искривления позвоночника (сколиоз) формируются чаще всего в детском и подростковом возрасте. Он может быть следствием травм, осложнения после различных заболеванием, врожденной аномалией. Почти в 80-ти процентах случаев заболеваний причина возникновения этой болезни позвоночника так и не устанавливается. В лечении сколиоза используется как консервативный, так и оперативный метод лечения сколиоза. При прогнозировании должны учитываться степень сколиоза, возможные причины его возникновения, наличие и выраженность вторичных деформаций, а также состояние внутренних органов больного.
— перенесенные травмы;
— нарушение осанки при сидении;
— отсутствие качественного питания, богатого всеми необходимыми элементами для формирования костно-мышечной системы;
— инфекционные заболевания, которые перенесены матерью в период развития плода;
— генетическая наследственность;
— заболевание рахитом, полиомиелитом, туберкулезом, а также ДЦП, дистрофия и многие другие;
— недоброкачественные опухоли в спине;
— избыточный вес;
— гиподинамия.
 причины сколиоза
причины сколиозаОсложнения при сколиозе
Сколиоз особенно опасен своими осложнениями, которые могут быть следующими:
— нарушение формы и нормальной работы внутренних органов больного в следствие деформирования грудной клетки;
— нарушения функций дыхательной системы и сердечной мышцы;
— деформирование тазовых костей;
— поражение нервной системы;
— возможное развитие таких хронических заболеваний как холецистит, язва, дуоденит;
— состояние онемения конечностей;
— нарушение мозгового кровообращения;
— «высыхание» конечностей;
— развитие грудного горба.
Вследствие того, что последствия сколиоза могут быть крайне тяжелыми, необходимо выявить его симптомы на ранней стадии и начать лечение, соблюдая рекомендации врачей.
Нажмите тут – все материалы на тему Остеохондроз
Все материалы портала о Остеохондрозе по ссылке на фото выше
Лечение сколиоза
Лечение сколиоза всегда должно начинаться с проведения внимательного обследования пациента с применением современного диагностического оборудования. Курс лечения назначает лечащий врач в строго индивидуальном порядке.
Лечебная терапия включает
— мануальную терапию;
— лечебную физкультуру, включающую в себя комплекс специальных упражнений, назначаемым индивидуально ортопедом;
— обязательное использование специальных приспособлений для корректировки осанки, назначенные доктором;
— физиотерапию;
— симптоматическое лечение сколиоза с помощью лекарственных средств, витаминов;
— оперативное вмешательство;
— санаторно-курортное лечение.
Похожие интересные статьи
( Пока оценок нет )
old-lekar.com
Искривление позвоночника у взрослых – причины, диагностика и лечение!
С самого детства каждый знает, что очень важно следить за осанкой. Маленьких детей пугают тем, что у них может появиться на спине горб, как у бабушек и дедушек, если они будут сидеть с кривой спиной или сутулиться. К сожалению, это не миф. Действительно, испортить правильные изгибы позвоночного столба в юном возрасте достаточно легко. Но искривление позвоночника у взрослых тоже может произойти. Что может послужить причиной развития патологии, какие ее виды существуют? Есть ли шансы на излечение?
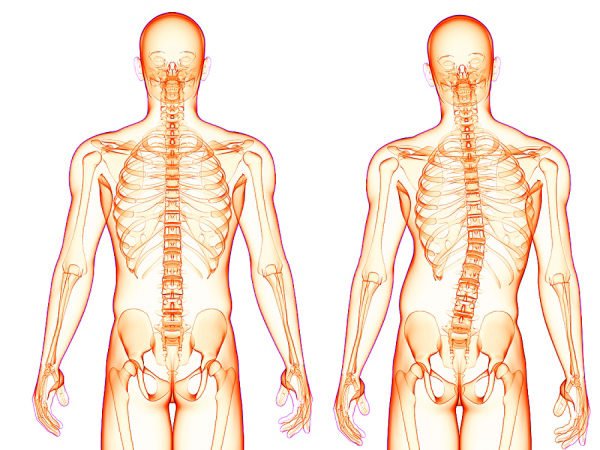
Искривление позвоночника у взрослых
Виды искривлений
В норме позвоночный столб любого здорового человека далеко не ровный. Он имеет 4 природных изгиба – кифозы и лордозы. Они незначительны, но, тем не менее, выполняют серьезную функцию – позволяют человеку ходить прямо и обеспечивают хорошие амортизационные свойства всего позвоночника. Формирование естественных изгибов происходит в процессе развития ребенка, с самого детства – если позвоночный столб сформируется неправильно, то в будущем у ребенка будет отмечаться искривление позвоночника, которое является как косметическим дефектом, так и причиной развития ряда заболеваний.
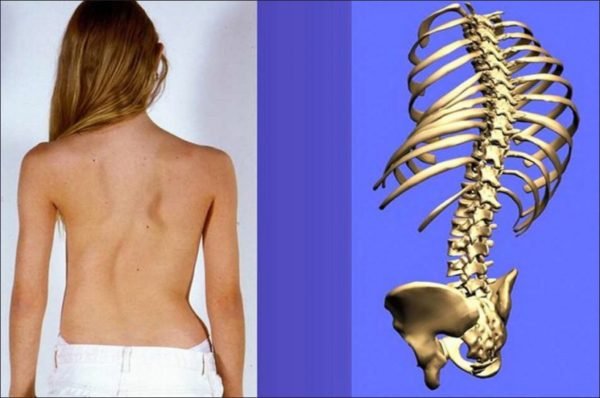
Изгибы могут быть естественными и патологическими
Цены на ортопедические корсеты и корректоры осанки
К сожалению, иногда наблюдается и патологическое искривление. Притом развиться оно может и у взрослых. Существует три вида искривлений:
- сколиозы;
- лордоз;
- кифозы.
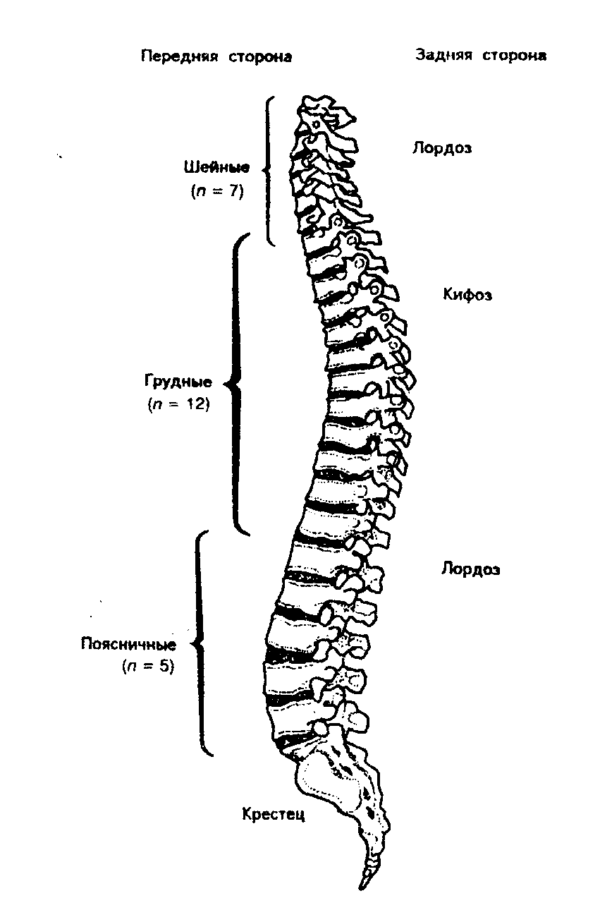
Строение и природные изгибы позвоночника
Сколиоз
Сколиоз – наиболее часто встречающийся тип искривления. Это боковое искривление, которое обычно наблюдается у детей 5-15 лет и в большей части случаев является приобретенной патологией. Для данной патологии характерны нарушение статики позвоночного столба и заметные изменения формы торса, проблемы с функционированием внутренних органов. Со временем начинают происходить деструктивные изменения межпозвонковых дисков. Также отмечаются растяжения и сокращения мышц, неправильные движения.
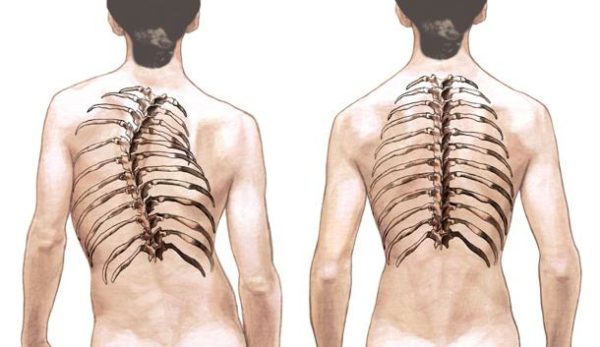
Сколиоз
Что касается работы внутренних органов, то сильнее всего при сколиозе страдают легкие – наблюдается ухудшение дыхания. Также патология оказывает воздействие и на сердце – может быть спровоцирована сердечная недостаточность. В ряде случаев сколиоз может стать причиной развития серьезных осложнений.
На заметку! Пациенты считают, что сколиоз с возрастом перестает прогрессировать, называя его детским заболеванием. Но это не так. Сколиоз способен развиться на фоне травм или остеопороза в любом возрасте.
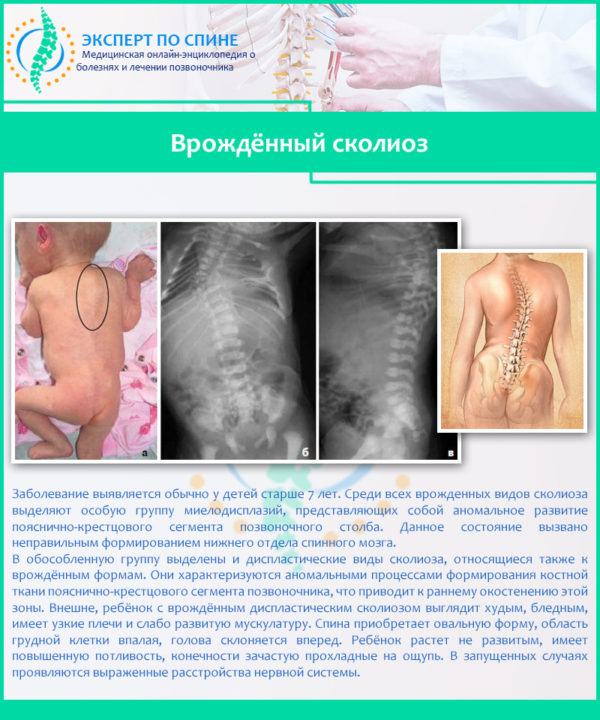
Врождённый сколиоз
Шейные сколиозы могут ухудшить процесс кровообращения, тем самым снизив уровень насыщения кислородом тканей мозга, результатом чего становятся головные боли и головокружения. При грудном сколиозе происходит серьезная деформация органов брюшной полости. При сколиозах поясничного типа присутствуют сильные боли в области поясницы, проблемы с органами таза, половая дисфункция. Довольно часто сколиоз становится причиной развития остеохондроза и появления межпозвонковых грыж.
Сколиоз шейного отдела
Симптомы и причины
Явными признаками сколиоза можно считать:
- болевой синдром;
- мигрени;
- асимметрию тела;
- видимое искривление спины и позвоночника;
- чрезмерную утомляемость мышц;
- выпячивание грудной клетки.
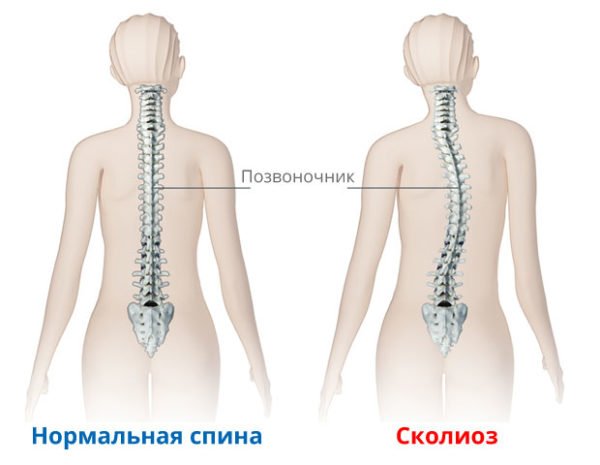
Нормальная спина и сколиоз
Причинами развития заболевания являются сидячий образ жизни и неправильная осанка, сутулость, проблемы развития позвоночника, остеопороз, слабость мышц спины, травмы, ДЦП и прочее.
На заметку! У женской половины населения земного шара сколиоз может быть спровоцирован беременностью.

Беременность и сколиоз
Бандажи для беременных
Типы, виды, степени
Эта патология может быть как врожденной, так и приобретенной, иметь простой частичный характер или сложный. При простом сколиозе отмечается одна дуга искривления, при сложном в наличии имеются несколько искривлений в разные стороны. Бывает еще и тотальный сколиоз, когда искривлен весь позвоночный столб полностью.
На заметку! При сколиозе часто отмечается поворот позвоночника по вертикальной оси. Из-за этого происходит деформация формы грудной клетки, смещение некоторых внутренних органов.
При сколиозе может деформироваться грудная клетка
В основе врожденного сколиоза обычно лежат всевозможные нарушения сегментов позвоночника – например, клиновидная форма, недоразвитость отдельных элементов, чрезмерное количество позвонков и т. д. К приобретенным формам относят:
- рахитические, связанные с ранними деформациями скелета, длительным сидением в одном положении, мягкостью костной ткани, слабостью мышц;
- ревматические, которые часто связаны с мышечными спазмами с одной из сторон спины;
- паралитические, которые наблюдаются при различных нервных заболеваниях, мышечных поражениях, после детского паралича;
- привычные сколиозы формируются из-за неправильной осанки. Также они носят название «школьные». Их причины – неудобное место для выполнения уроков, ношение сумки с учебниками на одном плече и т. д.

Привычные сколиозы формируются из-за неправильной осанки
Также сколиозы подразделяются по месту локализации искривления – бывают грудные, шейные, поясничные. Как правило, самый часто встречающийся – сколиоз грудного или поясничного отдела. А по форме искривлений можно выделить С- и S-образные патологии. Первые имеют одну дугу искривления, вторые – две. Сколиоз бывает также правосторонним или левосторонним, реже – двухсторонним.
Ортопедический рюкзак
Таблица. Степени сколиоза.
| Степень | Характеристика |
|---|---|
| I | Искривление не превышает 10 градусов, асимметрия спины почти не заметна, присутствует незначительная сутулость. Крайне сложно выявить патологию на этой стадии, а в ряде стран она вообще не является заболеванием. |
| II | В этом случае угол искривления варьируется в пределах 11-25 градусов. Здесь уже асимметрия более заметна, она отмечается в области таза и плеч. В поясничной и грудной областях формируются мышечные валики. |
| III | При такой форме искривление составляет 26-50 градусов. Отмечены серьезное изменение формы грудной клетки, перекосы плечевого пояса и таза, осанка нарушена, имеется реберный горб. |
| IV | Значительная степень (искривление составляет свыше 50 градусов). Самая тяжелая форма заболевания, характеризующаяся 2 или 3 дугами искривления, явной асимметрией тела, наличием реберного горба, поражением внутренних органов. |
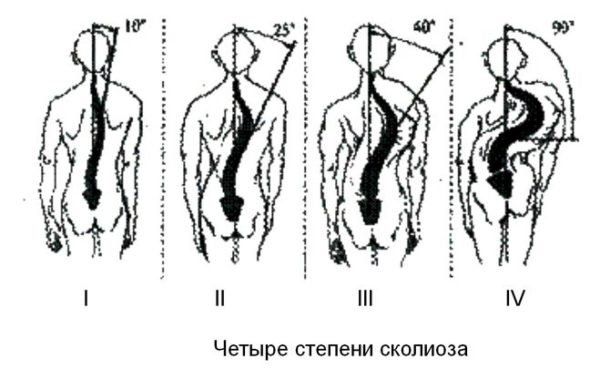
Четыре степени сколиоза
Лечение и профилактика
На начальных стадиях сколиоз успешно лечится. Чем раньше заняться исправлением состояния спины, тем больше шансов избавиться от патологии навсегда. Обычно терапия консервативная – прохождение различных процедур. Это могут быть резонансно-волновая терапия, использование различных тренажеров, иглорефлексотерапия, мануальная терапия. Также назначаются в ряде случаев различные медикаменты, при болях – блокады. Крайне редко используется хирургический метод лечения.

Иглорефлексотерапия
На заметку! Проще всего сколиоз вылечить именно у детей. Взрослым с заболеванием справиться сложнее из-за снижения подвижности сегментов позвоночника. Порой его вообще вылечить невозможно – обычно это зависит от стадии заболевания, характера структурных изменений и т. д.
Предотвратить развитие сколиоза могут профилактические мероприятия:
- контроль правильного положения спины;
- физическая нагрузка, в том числе плавание;
- регулярность прогулок;
- посещение массажиста.

Профилактика сколиоза
Ортопедический матрас
Кифозы
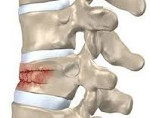
Эта патология характеризуется наличием С-образного искривления, при котором формируется горб, отмечена сильная сутулость. Чаще всего патологический изгиб отмечается в области грудного отдела. Искривление позвоночника направлено назад и имеет угол более 30 градусов (при меньшем угле кифоз считается физиологическим, т. е. нормальным). Также среди симптомов заболевания можно выделить боли в спине, мышечные спазмы, онемение конечностей, слабость рук и ног. Могут отмечаться проблемы с дыханием, пищеварением, сердце также начинает работать хуже.
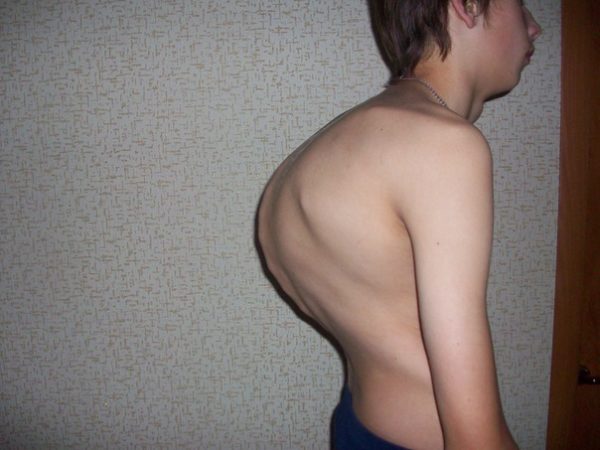
Кифоз 3 степени
Причины развития
Спровоцировать появление кифоза могут какие-либо травмы, оперативное вмешательство, аномальное развитие позвоночного столба, наследственность, коксартроз, рахит, туберкулез, мышечные параличи и т. д. У взрослых кифозы часто проявляются на фоне остеохондроза. Обычно заболевание наблюдается в возрасте от 25 до 35 лет. У пожилых оно появляется из-за структурных изменений и изнашивания межпозвонковых дисков. Спровоцировать появление кифоза могут болезнь Бехтерева, спондилез.
Кифоз и сам способен спровоцировать развитие таких заболеваний как остеохондроз, межпозвонковые грыжи. Сильная степень патологии приводит к появлению головных болей, шуму в ушах, нарушению кровообращения в области головного мозга.
Правильная и неправильная осанка
Виды кифозов
Кифоз бывает врожденным или приобретенным. Также выделяют угловатую форму (искривление на незначительном участке), дугообразную (равномерное искривление целого отдела). Последняя форма чаще всего отмечается в грудном отделе.
Таблица. Основные виды патологии.
| Вид | Характеристика |
|---|---|
 Рахитический | В этом случае причиной развития кифоза является рахит, который пациент перенес в детстве. |
 Сенильный | Причина развития – возрастные изменения позвоночника и мышечных тканей. Чаще всего отмечается у женщин преклонного возраста. |
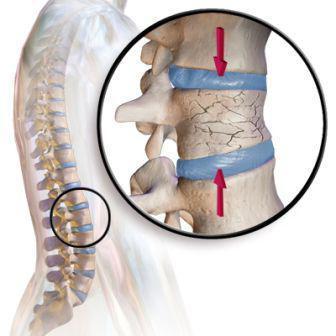
 Компрессионный | Возникает на фоне компрессионных переломов сегментов в области грудного отдела. Нередко сопровождается защемлением нервных окончаний спинного мозга. |
 Мобильный или постуральный | Причина – слабость мышечного корсета в области спины, неправильная осанка. Чаще всего встречается у подростков. |
 Шейерман-Мау | Кифоз появляется у мальчиков-подростков. Происходит формирование клиновидной формы позвонков. |

Кифоз бывает разных типов
По степеням развития выделяют следующие формы кифозов:
- 1 степень – угол искривления равен 30-40 градусов;
- 2 степень – угол искривления равен 40-50 градусов;
- 3 степень – угол составляет около 50-70 градусов;
- 4 степень – кифоз с углом наклона более 70 градусов.
Результат оперативного лечения кифоза
На заметку! Сутулость является самой легкой формой заболевания. Также она называется постуральным кифозом.
Лечение и профилактика
Кифоз лечится консервативно. Врач назначает посещения кабинета мануального терапевта, точечные и общие массажи, физиотерапевтические процедуры, иглоукалывание, использование тренажеров. Цель терапии – устранить спазмы мышц, снизить нагрузку на позвоночный столб, устранить боль, улучшить питание тканей опорно-двигательной системы.
Внимание! В определенных случаях кифоз может оказаться неизлечим.
Лечение кифоза шейного отдела позвоночника
К профилактическим мероприятиям относятся плавание, пилатес, прогулки пешком на свежем воздухе, контроль осанки. При сидячей работе важно не сутулиться, можно носить особые корсеты.
Если вы хотите более подробно узнать, как лечить кифоз позвоночника, а также рассмотреть признаки и альтернативные методы лечения, вы можете прочитать статью об этом на нашем портале.
Лордоз
Лордозы – это противоположные кифозам по форме искривления, то есть патологическая выпуклость будет направлена вперед. Чаще всего патология отмечается в области поясничного отдела, реже – в области грудного. При лордозах отмечается нарушение осанки, боли, сложность в удержании равновесия. Человек начинает быстрее уставать, не может выполнять ряд ранее привычных движений. Иногда развиваются и заболевания внутренних органов из-за их сдавливания.
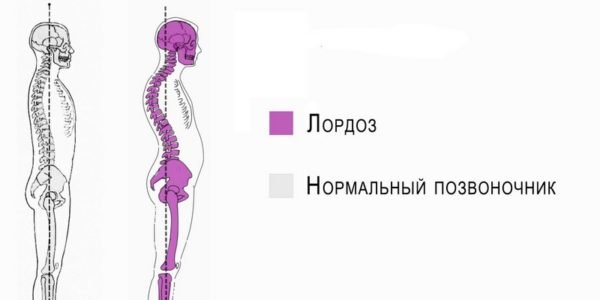
Что такое лордоз
Выделяют несколько типов патологии, разделенных по категориям. Например, с точки зрения места положения лордоза выделяют поясничный и шейный. Патология может быть первичной или вторичной, физиологической или патологической. Есть также нефиксированный лордоз (спину можно выпрямить, приложив усилия), частично фиксированный (изменить положение спины чрезвычайно сложно), фиксированный (невозможно выпрямить спину).
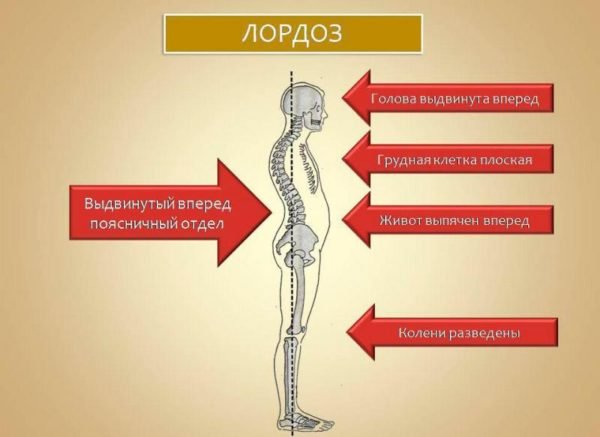
Каким бывает лордоз позвоночника
Причины развития
Лордоз может появиться у человека в абсолютно любом возрасте. Как правило, его провоцируют патологии сегментов позвоночника, проблемы с тазобедренными суставами, мышцами спины, ягодиц и т. д. Заболевание развивается на фоне спондилеза, опухолей, спазмов мышц, травм, полиомиелита, беременности. Спровоцировать лордозы могут избыточный вес, быстрый рост.
На заметку! Лордозы, развившиеся из-за беременности, исчезают после появления малыша на свет.
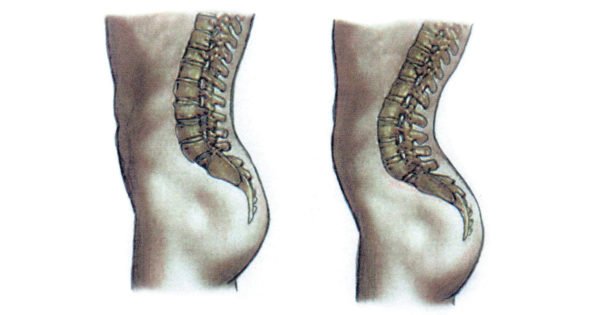
Поясничный лордоз
На фоне лордоза могут развиться различные осложнения. Например, образование межпозвонковых грыж, псоит, чрезмерная подвижность сегментов позвоночника, артрозы.
Диагностика и лечение
Диагноз «лордоз» ставится на основании проведенных исследований. Как правило, это рентгенография, а также осмотр пациента. Лечение назначается в зависимости от типа лордоза. Важно устранить причину, спровоцировавшую развитие заболевания. Также проводятся различные процедуры, используется кинезитерапия, ЛФК, массажи, необходимо ношение корсетов. Оперативное лечение проводится крайне редко.
Цены на Коврики для занятий йогой и фитнесом
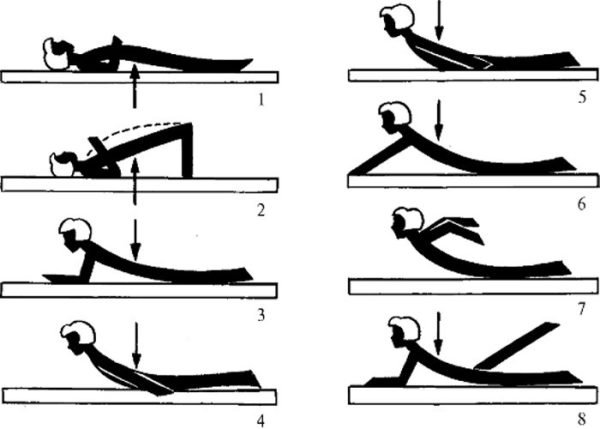
Упражнения при лордозе
Если вы хотите более подробно узнать, что такое лордоз позвоночника и чем опасен патологический лордоз, а также рассмотреть диагностику и лечение, вы можете прочитать статью об этом на нашем портале.
Комбинированные искривления
Патологические изменения кривизны позвоночника у взрослых бывают комбинированными.
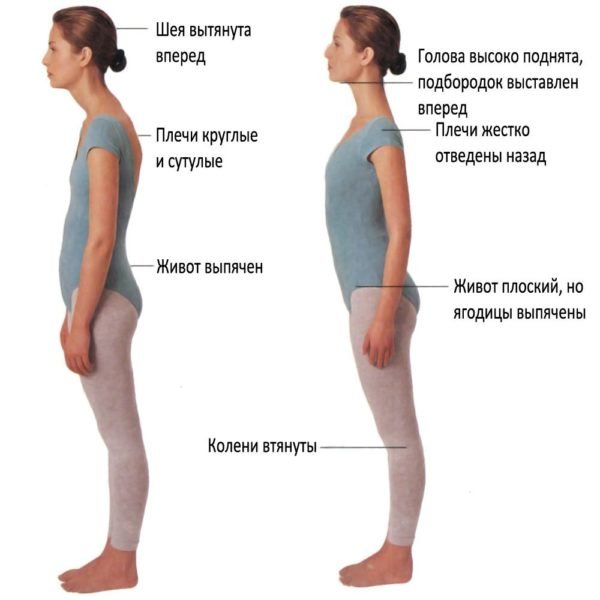
- Кифолордотическая осанка, также называемая кругловогнутой спиной, характеризуется увеличением всех природных изгибов. Голова и живот немного выдвигаются вперед, лопатки торчат.
- Кифотическая осанка характеризуется уменьшением естественного поясничного лордоза и увеличением грудного кифоза. Пациент начинает сгибать ноги в коленях при движении или стоянии, голова наклонена вперед, живот выпячивается, грудь впалая. Патология носит название круглой спины.
- Плосковогнутая спина характеризуется наличием сильного шейного лордоза, а кифоз грудного отдела уменьшается. Таз смещен назад, лопатки торчат, голова обычно опущена вниз.
- При плоской спине все изгибы позвоночника уменьшены.

Сравнение некоторых патологических изменений кривизны позвоночника
Как сделать спину ровной?
Шаг 1. Чтобы спина оставалась ровной и красивой, важно следить за осанкой и обеспечить себя хорошим рабочим местом, если приходиться трудиться сидя. Рекомендуется купить качественное кресло.

Следите за осанкой
Шаг 2. Спасть желательно на качественном ортопедическом матрасе. Да и вообще не стоит забывать о здоровом сне.

Спите на ортопедическом матрасе
Шаг 3. Рекомендуется выбирать удобную обувь, сидящую по ноге. Желательно отказаться от постоянной носки высоких каблуков, а также исключить из гардероба обувь на абсолютно плоской подошве.

Носите удобную обувь
Цены на ортопедическую обувь
Шаг 4. Важно регулярно заниматься спортом, обеспечивать двигательную активность, тренировать мышцы спины.
Занимайтесь спортом
Шаг 5. Следует пересмотреть рацион и включить в него продукты, богатые витаминами и минералами. Важно контролировать баланс кальция в организме.

Внесите изменения в рацион
Шаг 6. При первых признаках искривления спины следует обратиться к врачу и пройти обследование.
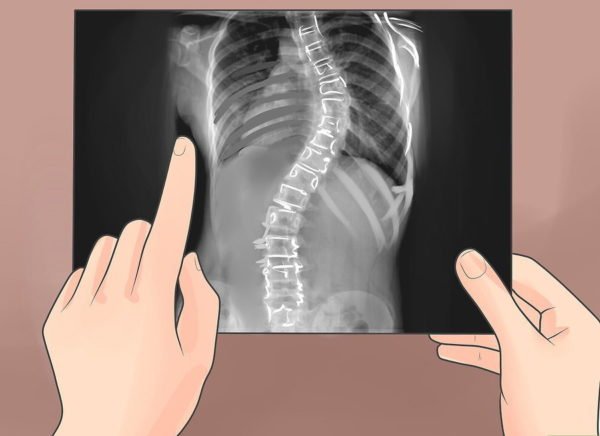
Обследование у врача
Шаг 7. После установления диагноза врач назначит лечение. Все его рекомендации важно выполнять.

Следуйте всем рекомендациям врача
Видео – Сколиоз, кифоз. Лечение
Искривление позвоночника — как у ребенка, так и у взрослого — проще предотвратить, чем лечить. Важно заботиться о спине и заниматься профилактикой различных заболеваний, тогда их развития можно будет избежать.
spina-expert.ru
Последствия сколиоза – к чему приводит патология?
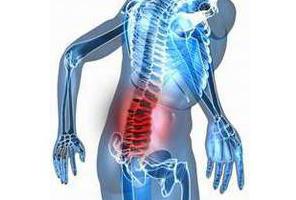
Под термином сколиоз медики подразумевают искривление позвоночного столба, которое, как правило, заметно визуально без специальных исследований. При таком нарушении опорно-двигательного аппарата позвоночный столб отклоняется от своей вертикальной оси во фронтальной плоскости. Сколиоз — это состояние, при котором меняется осанка. Позвоночник наклоняется в бок в одном из отделов, формируются прогибы, которые со временем лишь усиливаются. Медикам сложно дать прогноз на лечение патологии. Успех терапии будет зависеть от ряда факторов, включающих степень искривления, а также желание самого пациента исправить положение.
Последствия сколиоза
Особенности заболевания
Сколиоз — это стойкая патология. Если деформация уже появилась, то вероятнее всего она продолжит свое развитие. Если человек будет принимать все возможные меры по устранению, то прогресс можно приостановить, однако многим так и не удаётся победить эту болезнь. Примечательно, что сколиоз может быть диагностирован уже в раннем возрасте. Особенно ярко выражен он у подростков.
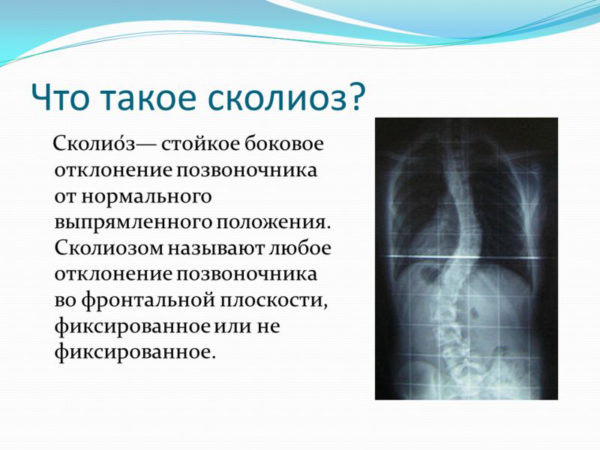
Определение сколиоза
Родителям требуется быть особенно внимательными, так как в периоды интенсивного роста деформация будет выражаться особенно интенсивно. Важно начинать лечение при появлении первых признаков патологии, пока позвоночный столб и все остальные суставы обладают высокой степенью подвижности.
На заметку! Сколиоз требуется дифференцировать от искривления осанки. Второе состояние также часто наблюдается у детей школьного возраста и подростков. Оно может быть связано с длительным сидением за столом в неудобной позе, неравномерным распределением веса при использовании сумки или рюкзака.
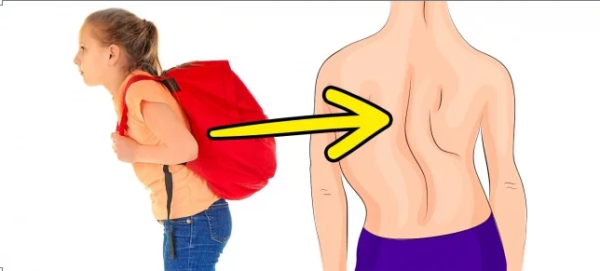
Неравномерное распределение веса при использовании рюкзака ведет к искривлению позвоночника
Искривление осанки — это распространенная патология, которая может быть легко устранена даже без медикаментов. Важно лишь подобрать подростку правильную мебель, ортопедический рюкзак. Также требуется следить, чтобы ребёнок регулярно выполнял предложенные врачом физические упражнения. Сколиоз нельзя вылечить таким способом. Это серьёзная патология, иногда требующая хирургического вмешательства.
Причины сколиоза
Медики поясняют, что сколиоз — это такая патология, причину которой крайне сложно выяснить. Как правило, при диагностике устанавливается идиопатическая форма заболевания. По сути это означает, что выявить, какие факторы спровоцировали деформацию позвоночника, невозможно после обнаружения. Известно лишь то, что возникла она в период интенсивного роста всех тканей организма. На идиопатические формы сколиоза приходится около 80% всех зарегистрированных случаев.

Основные причины возникновения сколиоза
Медики называют и ряд других причин, которые способны спровоцировать искривление. В их число входят:
- нарушение обменных процессов;
- патологии соединительной ткани;
- врождённая деформация опорно-двигательного аппарата;
- разная длина конечностей;
- травмы;
- ампутация конечностей.
Если у пациента имеется какая-либо врождённая патология, то он должен регулярно проходить обследование у хирурга или ортопеда. Врач будет проверять, не отклонился ли позвоночник от нормальной оси, и предлагать меры, направленные на улучшение ситуации.
Симптомы сколиоза
Чем раньше будет выявлено заболевание, тем выше шансы на успешное лечение. Именно поэтому при профилактических осмотрах детские хирурги всегда проверяют ребёнка на наличие признаков искривления. Для диагностики патологии достаточно визуального осмотра пациента.
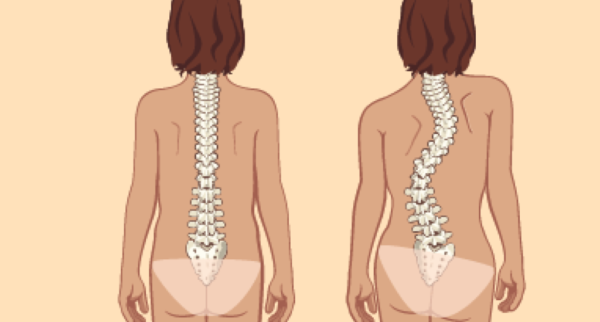
Прямой позвоночник и позвоночник с искривлением
Сколиоз определяют по следующим симптомам.
- В спокойном положении у пациента плечи будут располагаться на разном уровне. Разница в высоте говорит о степени развития патологии. Чем она больше, тем сильнее позвоночник отклонился от своей нормальной оси.
- При сколиозе нарушается положение лопаток. Врач заметит исчезновение симметрии. Одна из них будет немного выпирать и смещаться к центру спины.
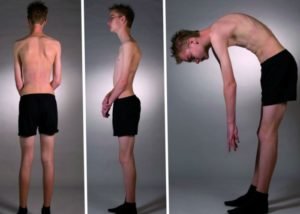
- Для диагностики сколиоза пациента просят встать прямо и прижать вытянутые руки к туловищу. Врач будет оценивать расстояния между конечностями и талией. При сколиозе они будут неодинаковыми.
- На заключительном этапе пациента просят немного наклониться вперед. В этом положении визуально заметно искривление самого позвоночного столба.
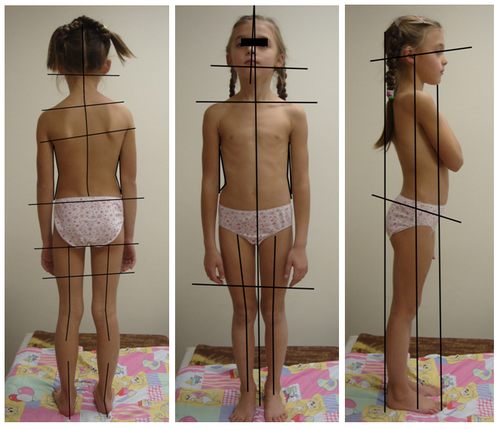
Ребенок с искривлением позвоночника
Как правило, на ранних этапах сколиоз никак себя не проявляет. Это означает, что ребёнок не будет жаловаться на боли или усталость. Если родители не замечают проблемы, она начинает усугубляться, что существенно осложняет лечение. Именно поэтому так важно вовремя диагностировать болезнь, чтобы успеть принять меры по предотвращению её быстрого развития.
Степени искривления
Сколиоз не развивается быстро. Это прогрессирующая патология, которая в своём развитии проходит несколько последовательных этапов. Каждый из них имеет свою клиническую картину. Более подробно они рассмотрены в таблице.
| Степень (стадия) искривления | Угол отклонения | Визуальные изменения | Картина на рентгеновском снимке |
|---|---|---|---|
| 1 степень | До 10 градусов | Плечи пациента находятся на разном уровне. Человек сутулится, наклоняет голову вперёд | Позвонки практически не изменены. Есть лишь тенденция к их развороту |
| 2 степень | От 11 до 25 градусов | Искривление визуализируется даже при изменении положения тела. Становятся ассиметричными бёдра, грудь выпячивается вперёд | Чётко просматривается торсия (разворот позвонков) в отдельных участках позвоночника |
| 3 степень | От 26 до 50 градусов | На спине образуется характерный горб, проявляются рёберные дуги. Параллельно ослабевает мускулатура торса | Торсия ярко выражена |
| 4 степень | Более чем 50 градусов | Все перечисленные ранние симптомы становятся ярко выраженными. Позвоночник заметно искривляется | Торсия ярко выражена. Наблюдается тенденция к ещё большему развороту позвонков |
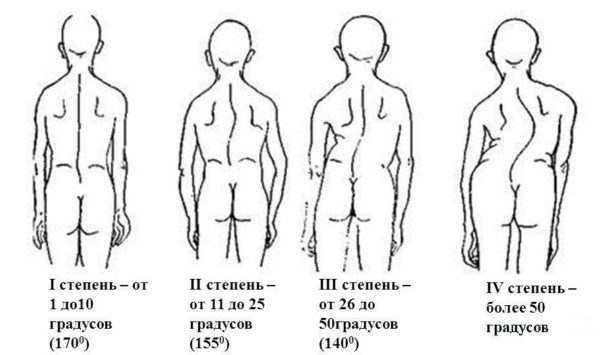
Степени сколиоза

Виды сколиоза
Если на ранних этапах сколиоз может не причинять неудобств, то уже при переходе на вторую стадию он обязательно даст о себе знать. Сначала пациента будет беспокоить дискомфорт, который постепенно усиливается и перерастает в полноценные боли.
К чему приводит сколиоз
Важно понимать, что любые патологии требуют обязательного лечения. Сколиоз — не исключение. Если не предотвратить отклонение позвоночного столба от оси, можно спровоцировать серьезные нарушения, связанные с работой всего опорно-двигательного аппарата, а также внутренних органов. Ортопеды поясняют, что появление изгибов и скручивания позвоночника приводит сдавливанию органов, расположенных поблизости. При этом могут страдать жизненно важные структуры — сердце, легкие, пищеварительная система. Если патология развивается в раннем возрасте, то в будущем ребенок будет страдать от различных физиологических нарушений.
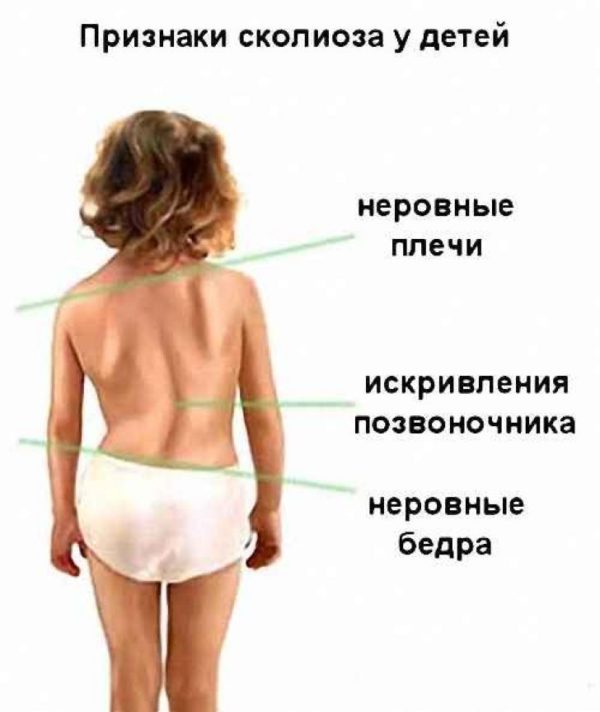
Наружные проявления сколиоза у детей
На заметку! Играет роль изначальное месторасположение искривления. Как правило, страдать будут те внутренние органы, которые локализуются в непосредственной близости от проблемного участка позвоночного столба.
Патология грудного отдела
Предполагается, что деформации подвергаются позвонки, расположенные на уровне грудной клетки и верхних ребер. Такое искривление практически сразу провоцирует образование горба, что является не только эстетической проблемой, но и чревато более опасными последствиями, в число которых входят:
- защемление нервов;
- синдром позвоночной артерии;
- деформация легких;
- нарушение метаболизма;
- сбой сердечного ритма.
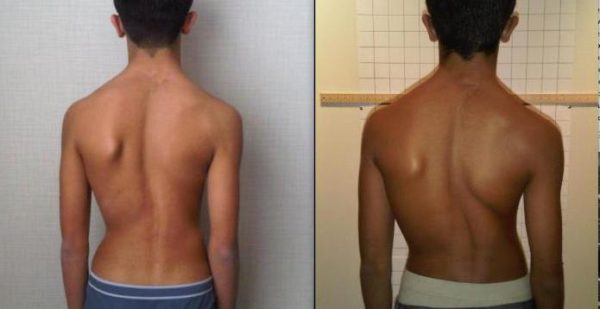
Сколиоз грудного отдела
Во взрослом возрасте сколиоз грудного отдела может спровоцировать сердечную недостаточность. Сдавленный орган не сможет перекачивать необходимый объем крови, что вызовет постепенную атрофию его мышц и гипоксию тканей по всему телу. Усугубляется ситуация тем, что лёгкие также деформированы. Их объём уменьшается, поэтому человек уже не может вдыхать прежний объем воздуха. Внешне это будет проявляться одышкой, причём не только при физических нагрузках, но и в спокойном состоянии. Далее у пациента со сколиозом развиваются хронические головные боли, связанные с недостатком кислорода в головном мозге, а также с колебаниями артериального давления.
Патология поясничного отдела
В этом случае поражается нижняя часть спины. Искривляется один из самых подвижных участков, расположенный в области поясницы. Это также чревато негативными последствиями. Поражаются при этом органы, локализующиеся в непосредственной близости от пораженного отдела позвоночного столба. Это мочеполовая и пищеварительная система. У пациента со сколиозом диагностируется:
- метеоризм и вздутие живота;
- кишечные расстройства;
- затрудненное, но частое мочеиспускание;
- застойные процессы, провоцирующие воспаление;
- ослабевание мышечного тонуса;
- отечность нижних конечностей.
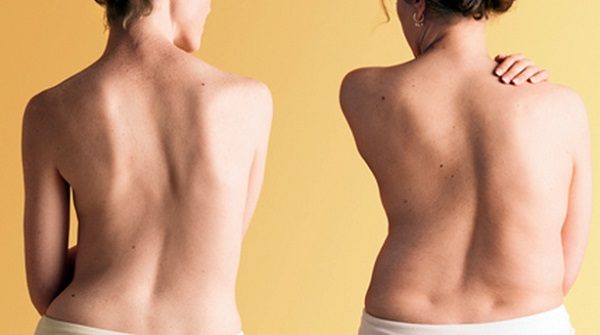
Сколиоз поясничного отдела
Сколиоз поясничного отдела — это тяжелая патология, при которой может происходить защемление не только ответвлений нервных окончаний, но и самого спинного мозга. Это может спровоцировать временную или постоянную потери возможности к передвижению.
Чем опасен сколиоз
Искривление позвоночника, которое не смогли вовремя диагностировать, может привести к тяжелейшим последствиям. Они могут быть связаны с физиологическим ухудшением состояния, а также рядом психологических проблем. Ортопеды советуют своевременно реагировать на каждое изменение осанки, чтобы успеть предотвратить серьезные ухудшения здоровья.
Инвалидность при сколиозе
При искривлении позвонки разворачиваются и смещаются, отклоняясь от своей оси. В норме сам столб подвижен, а пространство между костной тканью заполнено своеобразными дисками, образованными из хрящей. Такое сочленение позволяет людям совершать движения, не опасаясь травм. При сколиозе ситуация меняется. Некоторые позвонки подходят близко друг другу, что может спровоцировать защемление нервов.

Какие критерии должны быть выполнены для установления инвалидности
В том случае, если задеты мелкие ответвления, пациент заметит онемение и легкое покалывание в конечностях. Однако же наиболее опасным считается защемление спинного мозга — главной оси ЦНС. В этом случае нижние конечности перестают получать сигналы от головного мозга, их рецепторы теряют чувствительность. В результате человек теряет способность к передвижению. Паралич ног делает его инвалидом. Подобное состояние сохраняется на всю жизнь.
На заметку! Сколиоз опасен даже при сохранении полной подвижности. Так, при патологии последней, четвёртой степени, многие люди уже не могут самостоятельно себя обслуживать и регулярно нуждаются в помощи медицинского персонала или родственников.
Психологические травмы при сколиозе
Как правило, сколиоз диагностируется у детей и подростков. В переходном возрасте внешность играет решающее значение, а любые изменения в негативную сторону могут спровоцировать серьезные проблемы. Сколиоз же всегда сопровождается искривлением осанки, асимметрией плеч и тазовых костей, появлением горба. Подросток с такими симптомами будет чувствовать себя неуверенно, не сможет общаться со сверстниками, так и будет стесняться своей патологии. В будущем он превратится в замкнутого и нерешительного человека.
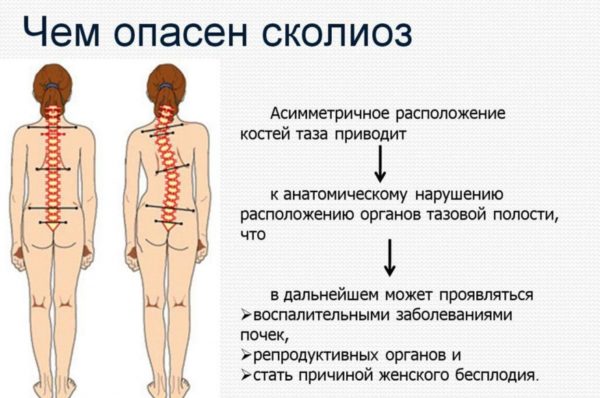
К чему приводит сколиоз
Избежать такой ситуации можно, если вовремя обнаружить проблемы с опорно-двигательным аппаратом, начать лечение, попутно объясняя подростку или ребёнку, почему в его внешности произошли такие изменения и что нужно делать для того, чтобы их устранить. Важно объяснить, что при усердной терапии ситуация нормализуется, что все появившиеся симптомы временные. Нужно замотивировать пациента на лечение. Если у родителей не получается сделать это самостоятельно, можно обратиться к помощи профессионального психолога. Такой специалист поможет ребенку осознать наличие заболевания и понять, что патология не может изменить его личность.
Методы лечения сколиоза
Искривление позвоночника нужно лечить сразу после обнаружения. На ранних стадиях эффективна консервативная терапия, однако окончательное решение всегда принимается врачом. Специалист будет оценивать общее состояние пациента, причину сколиоза, скорость его прогресса. Тактика терапии напрямую зависит от степени патологии.
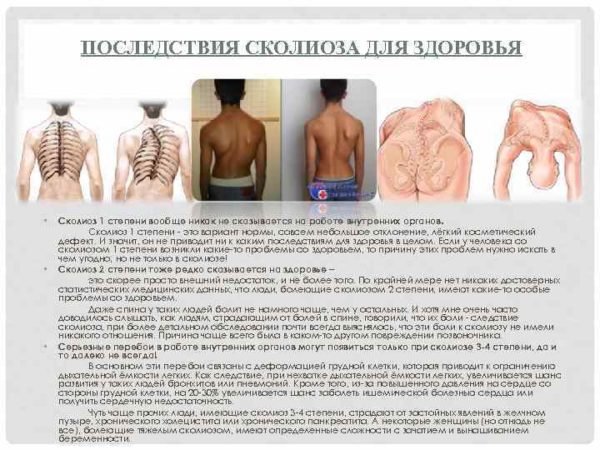
Чем опасен сколиоз
- Если отклонение от оси составляет менее 15 градусов, то пациенту показана гимнастика. Ортопед подберет и подробно расскажет, какие упражнения нужно делать для предотвращения дальнейшего развития патологии. Базовый курс ЛФК будет включать растяжку, наклоны, повороты корпусом с вытянутой вверх рукой. В качестве дополнительного лечения рекомендуется мануальная терапия, а также занятия плаванием. Основная цель подобных процедур заключается в укреплении мышечной ткани, которая будет поддерживать позвоночный столб в правильном направлении. Кроме того и массаж, и гимнастика помогают справляться с болями в спине и предотвращать защемление нервных окончаний.
- При отклонении позвоночного столба на 15-20 градусов при условии, что рост ещё продолжается, пациенту показано ношение специального корсета. Это жесткая конструкция, которая фиксирует в спину правильном положении. Постепенно подросток привыкает держать прямо, что дает возможность позвонкам вернуться на свои позиции.
- Если позвоночник отклонился на угол от 20 до 40 градусов, потребуется специализированное лечение. Пациент носит корсет практические круглые сутки. Снимать его разрешается лишь на час. Лучше всего проходить курс лечения в условиях вертебрологической клиники под постоянным наблюдением врачей.
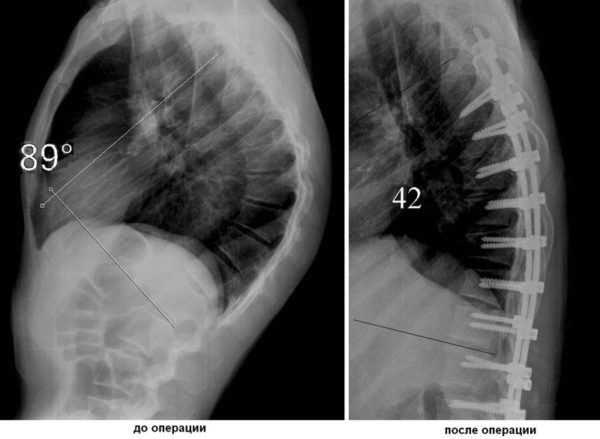
- При отклонении позвоночника на 45-50 градусов консервативная терапия не приведет к желаемому результату. В этом случае единственным выходом из положения станет операции. Хирургическое вмешательство предполагает фиксацию проблемных позвонков пластинами, винтами и стержнями. В некоторых случаях используются вкладыши из костной ткани.
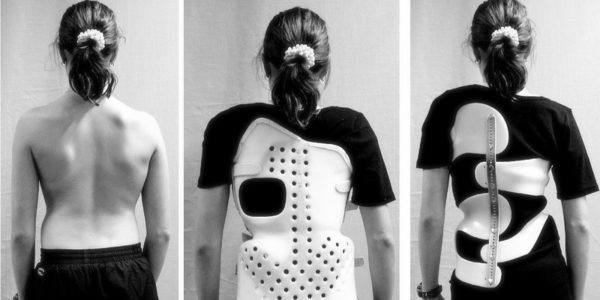
Корсет для лечения искривления позвоночника
Медики поясняют, что операция на позвоночнике — это серьезное вмешательство, которое, к сожалению, не всегда гарантирует благоприятный исход. По этой причине лучше всего начинать терапию на более ранних этапах. Для диагностики сколиоза, как правило, достаточно визуального осмотра. При возникновении сомнений врач направит пациента на рентгенографическое обследование. На снимке будет чётко видно, каким изменениям подверглись позвонки. Если будет диагностировать сколиоз, ортопед подберет оптимальную схему терапии, которая позволит избежать негативных последствий.
Видео — Чем может обернуться искривление позвоночника у детей
Видео — Упражнения для спины при сколиозе
spina-expert.ru
причины, симптомы, диагностика и лечение
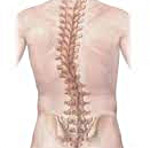
Сколиоз – это стойкое искривление позвоночника вбок относительно своей оси (во фронтальной плоскости). В процесс вовлекаются все отделы позвоночника, потому к боковому искривлению в последующем присоединяется искривление в переднезаднем направлении и скручивание позвоночника. По мере прогрессирования сколиоза возникает вторичная деформация грудной клетки и таза, сопровождающаяся нарушением функции сердца, легких и тазовых органов. Патология диагностируется по данным осмотра и рентгенографии. Лечение может быть как консервативным, так и оперативным.
Общие сведения
Сколиоз – это сложная стойкая деформация позвоночника, сопровождающаяся, в первую очередь, искривлением в боковой плоскости с последующим скручиванием позвонков и усилением физиологических изгибов позвоночника. При прогрессировании сколиоза развивается деформация грудной клетки и костей таза с сопутствующим нарушением функции органов грудной полости и тазовых органов.
Самыми опасными периодами в отношении развития и прогрессирования сколиоза являются этапы интенсивного роста: от 4 до 6 лет лет и от 10 до 14 лет. При этом следует быть особенно внимательными к здоровью ребенка на этапе полового созревания, которое у мальчиков происходит в 11-14 лет, а у девочек в 10-13 лет. Риск усугубления сколиотической деформации увеличивается в тех случаях, когда к началу этих периодов у ребенка уже есть рентгенологически подтвержденная первая степень сколиоза (до 10 градусов).
Сколиоз не следует путать с обычным нарушением осанки. Нарушение осанки можно исправить с помощью обычных физических упражнений, обучения правильной посадке за столом и других подобных мероприятий. Сколиоз же требует специального комплексного систематического лечения в течение всего периода роста пациента.

Сколиоз
Причины сколиоза
Патология относится к группе деформаций, возникающих в период роста (то есть, в детстве и юности). На первом месте по распространенности с большим отрывом находится идиопатический сколиоз – то есть, сколиоз с неустановленной причиной. Он составляет около 80% от общего числа случаев. При этом девочки болеют сколиозом в 4-7 раз чаще мальчиков. В оставшихся 20% случаев наиболее часто выявляется сколиоз вследствие врожденных деформаций позвоночника, обменных нарушений, заболеваний соединительной ткани, тяжелых травм и ампутаций конечностей, а также значительной разницы в длине ног.
Классификация
В вертебрологии, травматологии и ортопедии существует несколько классификаций сколиоза. Можно выделить две большие группы: структурный сколиоз и неструктурный сколиоз. В отличие от структурного, при неструктурном наблюдается обычное боковое искривление позвоночника, не сопровождающееся стойкой патологической ротацией позвонков.
С учетом причин развития неструктурные сколиозы делятся на:
- Осаночные сколиозы – возникшие вследствие нарушения осанки, исчезающие при наклонах кпереди и проведении рентгенографии в лежачем положении.
- Рефлекторные сколиозы – обусловленные вынужденной позой пациента при болевом синдроме.
- Компенсаторные сколиозы – возникшие вследствие укорочения нижней конечности.
- Истерические сколиозы – имеют психологическую природу, встречаются крайне редко.
Структурные сколиозы также подразделяются на несколько групп с учетом этиологического фактора:
- Травматические – обусловленные травмами опорно-двигательного аппарата.
- Рубцовые – возникшие вследствие грубых рубцовых деформаций мягких тканей.
- Миопатические – обусловленные болезнями мышечной системы, например, миопатией или прогрессирующей мышечной дистрофией.
- Нейрогенные – возникающие при нейрофиброматозе, сирингомиелии, полиомиелите и т. д.
- Метаболические – обусловленные нарушениями обмена и нехваткой определенных веществ в организме, могут развиваться, например, при рахите.
- Остеопатические – возникшие вследствие врожденной аномалии развития позвоночника.
- Идиопатические – причину развития выявить невозможно. Такой диагноз выставляется после исключения остальных причин возникновения сколиоза.
С учетом времени возникновения идиопатические сколиозы делятся на:
- Инфантильные – развившиеся в 1-2 годы жизни.
- Ювенильные – возникшие между 4-6 годами жизни.
- Подростковые (адолесцентные) – появившиеся между 10 и 14 годами жизни.
По форме искривления все сколиозы делятся на три группы: C-образные (один боковой изгиб), S-образные (два боковых изгиба) и Z-образные (три боковых изгиба). Последний вариант встречается крайне редко.
С учетом места расположения искривления позвоночника выделяют:
- Шейно-грудные (с вершиной искривления на уровне III-IV грудных позвонков).
- Грудные (с вершиной искривления на уровне VIII-IX грудных позвонков).
- Грудо-поясничные (с вершиной искривления на уровне XI-XII грудных позвонков).
- Поясничные (с вершиной искривления на уровне I-II поясничных позвонков).
- Пояснично-крестцовые (с вершиной искривления на уровне V поясничного и I-II крестцовых позвонков).
И, наконец, с учетом течения различают прогрессирующий и непрогрессирующий сколиозы.

КТ ОГК. Выраженная левосторонняя сколиотическая деформация грудо-поясничного перехода.
Симптомы сколиоза
На начальных стадиях патология протекает бессимптомно, поэтому следует обращать внимание на следующие признаки: одно плечо находится выше другого; когда ребенок стоит, прижав руки к бокам, расстояние между рукой и талией различается с двух сторон; лопатки расположены несимметрично – на вогнутой стороне лопатка находится ближе к позвоночнику, ее угол выпирает; при наклоне кпереди становится заметным искривление позвоночника.
Классификация сколиозов, разработанная Чаклиным и использующаяся на территории России, была составлена с учетом как клинических, так и рентгенологических признаков, поэтому на нее можно ориентироваться при выявлении симптомов заболевания. Она включает в себя 4 степени:
- 1 степень – угол до 10 градусов. Определяются следующие клинические и рентгенологические признаки: сутуловатость, опущенная голова, асимметричная талия, разная высота надплечий. На рентгеновских снимках – легкая тенденция к торсии позвонков.
- 2 степень – угол от 11 до 25 градусов. Выявляется кривизна позвоночника, не исчезающая при смене положения тела. Половина таза на стороне искривления опущена, треугольник талии и контуры шеи асимиетричны, в грудном отделе на стороне искривления имеется выпячивание, в поясничном – мышечный валик. На рентгенограмме – торсия позвонков.
- 3 степень – угол от 26 до 50 градусов. В дополнение ко всем признакам сколиоза, характерным для 2 степени, становятся заметными выпирающие передние реберные дуги и четко очерченный реберный горб. Мышцы живота ослаблены. Наблюдаются мышечные контрактуры и западание ребер. На рентгеновских снимках – резко выраженная торсия позвонков.
- 4 степень – угол более 50 градусов. Резкая деформация позвоночника, все выше перечисленные признаки усилены. Значительное растяжение мышц в области искривления, реберный горб, западание ребер в зоне вогнутости.
Диагностика
Физикальное обследование
При выявлении симптомов сколиоза следует обратиться к детскому ортопеду, чтобы он провел детальное обследование и при подтверждении диагноза назначил соответствующее лечение. Обследование пациента, страдающего сколиозом, в условиях мед. учреждения включает в себя подробный осмотр в положении стоя, сидя и лежа для выявления перечисленных выше признаков.
В положении стоя проводится измерение длины нижних конечностей, определяется подвижность голеностопного, коленного и тазобедренного суставов, измеряется кифоз, оценивается подвижность поясничного отдела позвоночника и симметричность треугольников талии, определяется положение надплечий и лопаток. Также производится осмотр грудной клетки, области живота, таза и поясницы. Оценивается мышечный тонус, выявляются мышечные валики, деформация ребер и т. д. В положении сгибания определяется наличие или отсутствие асимметрии позвоночника.
В положении сидя проводится измерение длины позвоночника и определение степени поясничного лордоза, выявляются боковые искривления позвоночника и отклонения туловища. Производится оценка положения таза вне зависимости от положения нижних конечностей. В положении лежа оценивается изменение искривления дуги позвоночника, исследуются мышцы живота и внутренние органы.
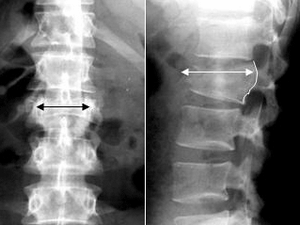
Рентгенография
Основным инструментальным методом диагностики сколиоза позвоночника является рентгенография позвоночника. При подозрении на сколиотическое искривление рентгеновское исследование необходимо проводить не реже 1-2 раз в год. Первичная рентгенограмма может проводиться в положении стоя. В последующем рентгеновские снимки выполняются в двух проекциях в положении лежа с умеренным растягиванием – это дает возможность оценить истинную деформацию.
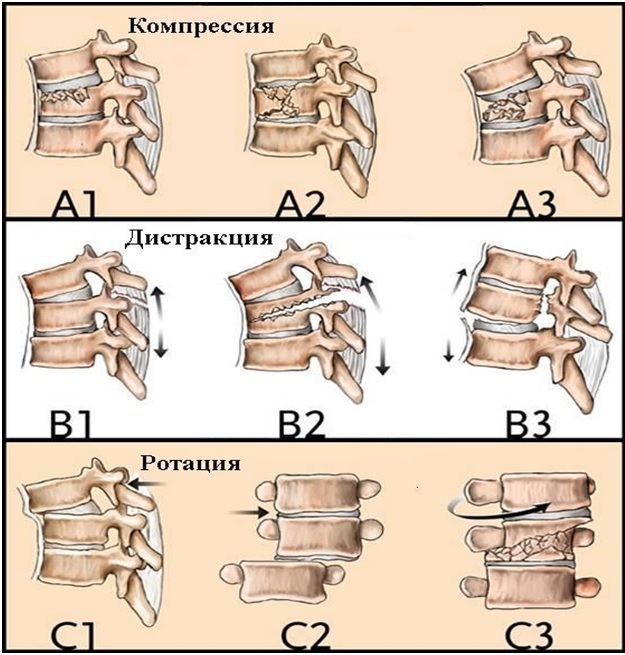
При изучении рентгенограмм больных сколиозом проводится измерение углов искривления с использованием специальной методики, предложенной Коббом. Для того чтобы рассчитать угол искривления, на прямую рентгенограмму наносят две линии, проходящие параллельно замыкательным пластинкам нейтральных (не участвующих в искривлении) позвонков, а затем измеряют угол, образованный этими линиями.
Кроме того, на рентгеновском снимке при сколиозе выявляют следующие особенности:
- Базальные неискривленные позвонки, которые являются основанием для искривленной части позвоночника.
- Кульминационные позвонки, расположенные на самой высокой точке дуги искривления (как основного, так и вторичного, если оно есть).
- Скошенные позвонки, которые находятся в местах перехода между основным искривлением и противоискривлением.
- Промежуточные позвонки, расположенные между скошенными и кульминационными позвонками.
- Нейтральные позвонки – недеформированные позвонки, не участвующие в процессе бокового искривления.
При необходимости выполняют снимки в специальных укладках для измерения торсии (скручивание вдоль оси тела позвонка) и ротации (разворота позвонков друг относительно друга). Торсионный угол также рассчитывается по одной из двух специальных методик: Нэша и Мо или Раймонди.

Рентгенография грудного отдела позвоночника. Левосторонний сколиоз 2-й ст. с углом дуги около 15,8 градусов (по Коббу), с центром на Th9.
Нелучевые инструментальные методы
В периоды быстрого роста исследование позвоночника нужно проводить чаще, поэтому для снижения дозы рентгеновского облучения используются нелучевые безвредные методики, в том числе – трехмерное исследование ультразвуковым или контактным сенсором, светооптическое измерение профиля спины и сколиометрия по Буннеллю.
Возможно также выполнение снимков с малым облучением (с сокращенным временем облучения). Мелкие детали на таких снимках не просматриваются, но по ним можно проводить измерение угла искривления при сколиозе. При необходимости для выявления причины развития сколиоза может также проводиться МРТ позвоночника.

МРТ грудного отдела позвоночника. Выраженная дугообразная сколиотическая деформация грудного отдела позвоночника вправо.
Лечение сколиоза
Пациенты должны наблюдаться у опытного врача-вертебролога или ортопеда, хорошо знакомого с данной патологией. Возможное быстрое прогрессирование и воздействие искривления на состояние внутренних органов требует адекватного лечения, а также, при необходимости – направления к другим специалистам: пульмонологам, кардиологам и т. д. Лечение сколиоза может быть как консервативным, так и оперативным, в зависимости от причины и выраженности патологии, наличия или отсутствия прогрессирования. В любом случае – важно, чтобы оно было комплексным, постоянным, своевременным.
Консервативная терапия
При сколиозах, обусловленных последствиями травмы, укорочениями конечностей и другими подобными факторами необходимо в первую очередь устранить причину. Например – использовать специальные стельки или ортопедическую обувь для компенсации разницы в длине конечностей. При нейрогенных и миопатических сколиозах консервативная терапия, как правило, малоэффективна. Требуется хирургическое лечение.
Консервативное лечение идиопатических сколиозов включает в себя специальную антисколиозную гимнастику и использование корсетов. При угле искривления до 15 градусов в отсутствие ротации показана специализированная гимнастика. При угле искривления 15-20 градусов с сопутствующей ротацией (у пациентов с незавершенным ростом) к гимнастике добавляют корсетотерапию. Использование корсетов возможно как только в ночное время, так и постоянно – в зависимости от рекомендаций врача. Если рост завершился, корсет не нужен.
При прогрессирующем сколиозе с углом более 20-40 градусов показано стационарное лечение в условиях специализированной вертебрологической клиники. Если рост не завершен, рекомендуется постоянное ношение деротирующего корсета (не менее 16 часов в сутки, оптимально – 23 часа в сутки) в сочетании с интенсивной гимнастикой. После завершения роста корсет, как и в предыдущем случае, не требуется.
Хирургическое лечение
При угле более 40-45 градусов, как правило, требуется оперативное лечение. Показания к операции определяются индивидуально и зависят от причины развития сколиоза, возраста пациента, его физического и психологического состояния, вида и локализации деформации, а также эффективности консервативных методов лечения.
Операция при сколиозе представляет собой выпрямление позвоночника до определенного угла с использованием металлических конструкций. При этом подвергшийся оперативному вмешательству отдел позвоночника обездвиживается. Для фиксации позвоночника применяются специальные пластины, стержни, крючки и винты. Для расширения позвонков, придания позвоночнику более правильной формы и улучшения консолидации используются костные трансплантаты в виде вкладышей. Операция по коррекции сколиоза может проводиться трансторакально, дорсально и путем торакофренолюмботомии.
www.krasotaimedicina.ru
Сколиоз, причины, симптомы и лечение
Лечение сколиоза
Лечение зависит от степени сколиоза. На I стадии искривления лечение направлено на предотвращение дальнейшей деформации. Оно состоит из лечебного массажа спины, грудной клетки и живота, плавания, физиотерапии и гимнастики. На II стадии к перечисленным процедурам добавляют ортопедические корсеты и вытяжение на наклонных кроватях. На III стадии вылечить сколиоз можно только у детей до 11 лет, а на IV — помогает хирургическое лечение.Массаж при сколиозе
Врач-ортопед подбирает технику массажа индивидуально. При нем с разной интенсивностью воздействуют на мышцы шеи, ягодиц, ног, поясницы, грудного и крестцового отделов.Лечебный массаж спины при сколиозе проводят в два этапа:
- Интенсивные техники для увеличения мышечного тонуса и ускорения кровообращения.
- Смягчающие техники, направленные на устранение гипертонуса и общее расслабление тела.
- ритмичные поглаживания вдоль спины
- глубокие поглаживания открытыми ладонями
- вибрация рёбрами ладоней с обеих сторон
- разминание области с высоким тонусом
- круговые растирания пальцами и ладонями
- скольжение фалангами пальцев по спине
- растягивание мышц с гипертонусом
- поглаживания и разминания сосудистых сеток
Корсеты для позвоночника
При сколиозе корсет эффективен только в возрасте до 12 лет. Корректор осанки сдавливает искривлённые области и останавливает деформацию позвоночника. Он фиксирует позвонки в здоровом расположении и снижает уровень нагрузки на больное место.Также можно использовать бандаж. Он напоминает обычный пояс, который подойдет для профилактики сколиоза. В отличие от жёсткой конструкции корсета, бандаж изготовлен из мягких материалов.
Физиотерапия при сколиозе
Физиотерапевтические процедуры восстанавливают метаболизм и кровообращение, помогают снять или уменьшить боль, воспаления и отёки.Обычно в физиолечении применяют :
- ультрафонофорез. Он увеличивает биодоступность лекарств при лечении тяжёлых стадий заболевания.
- электронейростимуляцию. Слабый ток воздействует на чувствительные рефлекторные точки тела.
- электрофорез. Снимает боль, спазмы, гипертонус мышц, компрессию нервных волокон.
Мануальная терапия и остеопатия при сколиозе
При лечении сколиоза мануальной терапией у пациентов налаживается работа опорно-двигательного аппарата, а структуры позвоночника принимают физиологически правильное анатомическое положение.Для лечения искривления осанки применяют:
- разминания
- вытягивания
- скручивания
- растирания
- вибрации
- поглаживания
- постукивания
- сжимания и разжимания
- ходить на занятия не более 2 раз в неделю
- пройти полный курс мануальной терапии
- комбинировать с физиопроцедурами
- избегать боли и перенагрузки
Кинезиотейпирование
Тейпирование при сколиозе назначают для снятия симптомов. Мышцы спины растягиваются или сокращаются неравномерно, что приводит к болевым ощущениям, нарушениям кровообращения, гипертонусу или мышечной атрофии. Эластичные клейкие ленты равномерно распределяют нагрузку, снимают напряжение и боль, уменьшают тонус и восстанавливают подвижность опорно-двигательного аппарата.Операции при сколиозе
Хирургическое лечение применяют редко, на 3-4 стадиях или если если другие методы лечения не помогают. Операция по исправлению сколиоза:- исправляет серьёзные нарушения и деформации позвоночника
- приостанавливает дальнейшее развитие заболевания
- препятствует возникновению осложнений и патологий внутренних органов
- устраняет некоторые косметические недостатки и нарушения
Другие методики в лечении
Иглорефлексотерапия. В лечении сколиоза помогает избавиться от боли, гипертонуса, мышечных спазмов и судорог. Также иглоукалывание налаживает кровоток и поступление в организм питательных веществ.Тракции. Вытяжение позвоночника при сколиозе выполняют на специальном тракционном оборудовании. Тракции направлены на восстановление физиологического расположения позвонков.
Препараты. Медикаментозную помощь при сколиозе назначают в качестве профилактики и поддержания стабильного состояния пациента.
Физкультура. Занятия спортом благоприятно влияют на весь опорно-двигательный аппарат, тренируют мышцы, создают здоровую нагрузку на спину
cmrt.ru
Сколиоз. Лечение, профилактика, комплексы упражнений
Закрыть- Болезни
- Инфекционные и паразитарные болезни
- Новообразования
- Болезни крови и кроветворных органов
- Болезни эндокринной системы
- Психические расстройства
- Болезни нервной системы
- Болезни глаза
- Болезни уха
- Болезни системы кровообращения
- Болезни органов дыхания
- Болезни органов пищеварения
- Болезни кожи
- Болезни костно-мышечной системы
- Болезни мочеполовой системы
- Беременность и роды
- Болезни плода и новорожденного
- Врожденные аномалии (пороки развития)
- Травмы и отравления
- Симптомы
- Системы кровообращения и дыхания
- Система пищеварения и брюшная полость
- Кожа и подкожная клетчатка
- Нервная и костно-мышечная системы
- Мочевая система
- Восприятие и поведение
- Речь и голос
- Общие симптомы и признаки
- Отклонения от нормы
- Диеты
- Снижение веса
- Лечебные
- Быстрые
- Для красоты и здоровья
- Разгрузочные дни
- От профессионалов
- Монодиеты
- Звездные
- На кашах
- Овощные
- Детокс-диеты
- Фруктовые
- Модные
- Для мужчин
- Набор веса
- Вегетарианство
- Национальные
- Лекарства
- Антибиотики
- Антисептики
- Биологически активные добавки
- Витамины
- Гинекологические
- Гормональные
- Дерматологические
- Диабетические
- Для глаз
- Для крови
- Для нервной системы
- Для печени
- Для повышения потенции
- Для полости рта
- Для похудения
- Для суставов
- Для ушей
- Желудочно-кишечные
- Кардиологические
- Контрацептивы
- Мочегонные
- Обезболивающие
- От аллергии
- От кашля
- От насморка
- Повышение иммунитета
- Противовирусные
- Противогрибковые
- Противомикробные
- Противоопухолевые
- Противопаразитарные
- Противопростудные
- Сердечно-сосудистые
- Урологические
- Другие лекарства
- Врачи
- Клиники
- Справочник
- Аллергология
- Анализы и диагностика
- Беременность
- Витамины
- Вредные привычки
- Геронтология (Старение)
- Дерматология
- Дети
- Женское здоровье
- Инфекция
- Контрацепция
- Косметология
- Народная медицина
- Обзоры заболеваний
- Обзоры лекарств
- Ортопедия и травматология
- Питание
- Пластическая хирургия
- Процедуры и операции
- Психология
- Роды и послеродовый период
- Сексология
- Стоматология
- Травы и продукты
- Трихология
- Другие статьи
- Словарь терминов
- [А] Абазия .. Ацидоз
- [Б] Базофилы .. Булимия
- [В] Вазектомия .. Выкидыш
- [Г] Галлюциногены .. Грязи лечебные
- [Д] Дарсонвализация .. Дофамин
- [Е] Еюноскопия
- [Ж] Железы .. Жиры
- [З] Заместительная гормональная терапия
- [И] Игольный тест .. Искусственная кома
- [К] Каверна .. Кумарин
- [Л] Лапароскоп .. Люмбальная пункция
- [М] Магнитотерапия .. Мутация
- [Н] Наркоз .. Нистагм
- [О] Общий анализ крови .. Отек
- [П] Паллиативная помощь .. Пульс
- [Р] Реабилитация .. Родинка (невус)
- [С] Секретин .. Сыворотка крови
- [Т] Таламус ..
medside.ru
















 Истории наших читателей!
Истории наших читателей! 



















































 Эрнест Шарль Ласег (1816—1883).
Эрнест Шарль Ласег (1816—1883).
 Об авторе:
Об авторе:









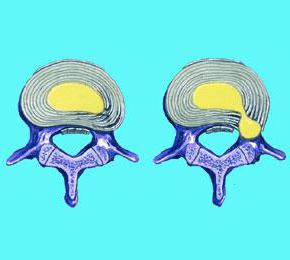
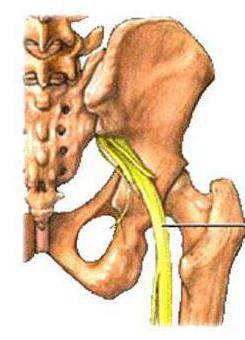
 Симптом возникает из-за неспособности волокон нерва удлиняться: его корешки могут быть защемлены в отверстиях между позвонками, или же происходит чрезмерное растяжение в случае грыжи межпозвоночных дисков. Когда больной лежит в расслабленном состоянии, боли он не чувствует, так как седалищный нерв в это время бездействует. Но стоит ему начать поднимать конечность, как нерв тут же растягивается, вызывая болезненные ощущения.
Симптом возникает из-за неспособности волокон нерва удлиняться: его корешки могут быть защемлены в отверстиях между позвонками, или же происходит чрезмерное растяжение в случае грыжи межпозвоночных дисков. Когда больной лежит в расслабленном состоянии, боли он не чувствует, так как седалищный нерв в это время бездействует. Но стоит ему начать поднимать конечность, как нерв тут же растягивается, вызывая болезненные ощущения. Понятно, что последняя степень характерна для более серьёзного заболевания, чем первая. При этом доктор обязан моментально прервать диагностику, как только пациенту стало больно. В противном случае у человека может возникнуть надрыв нервных волокон и как следствие – паралич седалищного нерва.
Понятно, что последняя степень характерна для более серьёзного заболевания, чем первая. При этом доктор обязан моментально прервать диагностику, как только пациенту стало больно. В противном случае у человека может возникнуть надрыв нервных волокон и как следствие – паралич седалищного нерва. В зависимости от разновидности больному назначают соответственную терапию.
В зависимости от разновидности больному назначают соответственную терапию. Кроме того, чтоб устранить Ласега симптом при радикулите, больному выписывают наркотические анальгетики. Но это только в критических случаях, когда боль просто невыносима и не снимается другими лекарствами. Пациенту также рекомендуют пить антидепрессанты и витамины.
Кроме того, чтоб устранить Ласега симптом при радикулите, больному выписывают наркотические анальгетики. Но это только в критических случаях, когда боль просто невыносима и не снимается другими лекарствами. Пациенту также рекомендуют пить антидепрессанты и витамины. Также рекомендуется отказаться от плохих привычек, которые с давних времён являются верными спутниками многочисленных болезней. А ещё научиться правильно питаться. Отказ от жирной, копчёной, жареной, консервированной пищи только пойдёт организму на пользу. Если вдобавок сбалансировать употребление белков, жиров, углеводов и обогатить рацион витаминами, клетчаткой и другими полезными веществами, можно добиться полноценного здоровья, хорошей физической формы, молодости и красоты.
Также рекомендуется отказаться от плохих привычек, которые с давних времён являются верными спутниками многочисленных болезней. А ещё научиться правильно питаться. Отказ от жирной, копчёной, жареной, консервированной пищи только пойдёт организму на пользу. Если вдобавок сбалансировать употребление белков, жиров, углеводов и обогатить рацион витаминами, клетчаткой и другими полезными веществами, можно добиться полноценного здоровья, хорошей физической формы, молодости и красоты.



 Оценку симптома Ласега проводит только врач. Самостоятельная проверка может быть недостоверной.
Оценку симптома Ласега проводит только врач. Самостоятельная проверка может быть недостоверной.
 Проверка этого симптома позволяет перевести субъективные болевые ощущения пациента в количественное выражение. Проведение пробы в динамике помогает отследить эффективность проводимой терапии. А дифференцировка между положительным и ложноположительным результатом дает информацию о предположительной причине возникновения боли.
Проверка этого симптома позволяет перевести субъективные болевые ощущения пациента в количественное выражение. Проведение пробы в динамике помогает отследить эффективность проводимой терапии. А дифференцировка между положительным и ложноположительным результатом дает информацию о предположительной причине возникновения боли.
 Симптом возникает из-за неспособности волокон нерва удлиняться: его корешки могут быть защемлены в отверстиях между позвонками, или же происходит чрезмерное растяжение в случае грыжи межпозвоночных дисков. Когда больной лежит в расслабленном состоянии, боли он не чувствует, так как седалищный нерв в это время бездействует. Но стоит ему начать поднимать конечность, как нерв тут же растягивается, вызывая болезненные ощущения.
Симптом возникает из-за неспособности волокон нерва удлиняться: его корешки могут быть защемлены в отверстиях между позвонками, или же происходит чрезмерное растяжение в случае грыжи межпозвоночных дисков. Когда больной лежит в расслабленном состоянии, боли он не чувствует, так как седалищный нерв в это время бездействует. Но стоит ему начать поднимать конечность, как нерв тут же растягивается, вызывая болезненные ощущения.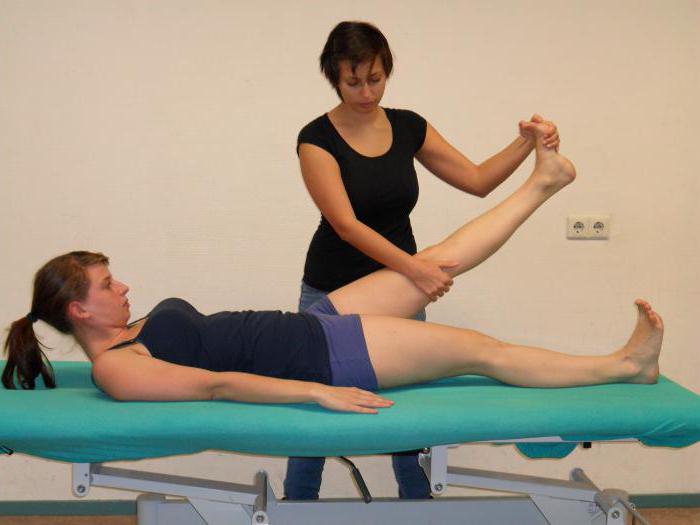 Понятно, что последняя степень характерна для более серьёзного заболевания, чем первая. При этом доктор обязан моментально прервать диагностику, как только пациенту стало больно. В противном случае у человека может возникнуть надрыв нервных волокон и как следствие – паралич седалищного нерва.
Понятно, что последняя степень характерна для более серьёзного заболевания, чем первая. При этом доктор обязан моментально прервать диагностику, как только пациенту стало больно. В противном случае у человека может возникнуть надрыв нервных волокон и как следствие – паралич седалищного нерва. В зависимости от разновидности больному назначают соответственную терапию.
В зависимости от разновидности больному назначают соответственную терапию. Кроме того, чтоб устранить Ласега симптом при радикулите, больному выписывают наркотические анальгетики. Но это только в критических случаях, когда боль просто невыносима и не снимается другими лекарствами. Пациенту также рекомендуют пить антидепрессанты и витамины.
Кроме того, чтоб устранить Ласега симптом при радикулите, больному выписывают наркотические анальгетики. Но это только в критических случаях, когда боль просто невыносима и не снимается другими лекарствами. Пациенту также рекомендуют пить антидепрессанты и витамины. Также рекомендуется отказаться от плохих привычек, которые с давних времён являются верными спутниками многочисленных болезней. А ещё научиться правильно питаться. Отказ от жирной, копчёной, жареной, консервированной пищи только пойдёт организму на пользу. Если вдобавок сбалансировать употребление белков, жиров, углеводов и обогатить рацион витаминами, клетчаткой и другими полезными веществами, можно добиться полноценного здоровья, хорошей физической формы, молодости и красоты.
Также рекомендуется отказаться от плохих привычек, которые с давних времён являются верными спутниками многочисленных болезней. А ещё научиться правильно питаться. Отказ от жирной, копчёной, жареной, консервированной пищи только пойдёт организму на пользу. Если вдобавок сбалансировать употребление белков, жиров, углеводов и обогатить рацион витаминами, клетчаткой и другими полезными веществами, можно добиться полноценного здоровья, хорошей физической формы, молодости и красоты.
















 Толстая кишка – самая крупная часть кишечника. На нарушении ее работы могут влиять различные заболевания, которые сопровождаются повышенным газообразованием, спазмами и т.д. При этих недугах следует сначала посетить проктолога, который после соответствующего обследования назначит лечение. Если он обнаружит какие-то новообразования, то направит к хирургу на консультацию. В свою очередь, в случае необходимости, хирург может направить к онкологу. Если причина болей у женщин отмечается во время овуляции и менструации, то скорее всего это связано с воспалительными процессами в органах малого таза. Здесь поможет гинеколог.
Толстая кишка – самая крупная часть кишечника. На нарушении ее работы могут влиять различные заболевания, которые сопровождаются повышенным газообразованием, спазмами и т.д. При этих недугах следует сначала посетить проктолога, который после соответствующего обследования назначит лечение. Если он обнаружит какие-то новообразования, то направит к хирургу на консультацию. В свою очередь, в случае необходимости, хирург может направить к онкологу. Если причина болей у женщин отмечается во время овуляции и менструации, то скорее всего это связано с воспалительными процессами в органах малого таза. Здесь поможет гинеколог. Если болям около пупка сопутствует выделение газов и задержка стула, необходимо выпить слабительное или средство, которое очистит кишечник, и боли постепенно пройдут. Если лекарства не помогают, следует обязательно обратиться к врачу. Резкая боль около пупка может застать врасплох, у больного может отмечаться тошнота, рвота, ознобом, отсутствие аппетита.
Если болям около пупка сопутствует выделение газов и задержка стула, необходимо выпить слабительное или средство, которое очистит кишечник, и боли постепенно пройдут. Если лекарства не помогают, следует обязательно обратиться к врачу. Резкая боль около пупка может застать врасплох, у больного может отмечаться тошнота, рвота, ознобом, отсутствие аппетита.








 Перелом конечности у кошек — довольно частое явление. Вылечить животное можно! Главное, чтобы помощь была оказана правильно и вовремя!
Перелом конечности у кошек — довольно частое явление. Вылечить животное можно! Главное, чтобы помощь была оказана правильно и вовремя! У котят и молодых кошек переломы срастаются быстро, и, как правило — без последствий
У котят и молодых кошек переломы срастаются быстро, и, как правило — без последствий В особо тяжелых случаях накладываются специальные приспособления из штифта и крепежа
В особо тяжелых случаях накладываются специальные приспособления из штифта и крепежа Уникальный кот, который живет полноценной жизнью имея только две! передние лапки!
Уникальный кот, который живет полноценной жизнью имея только две! передние лапки!





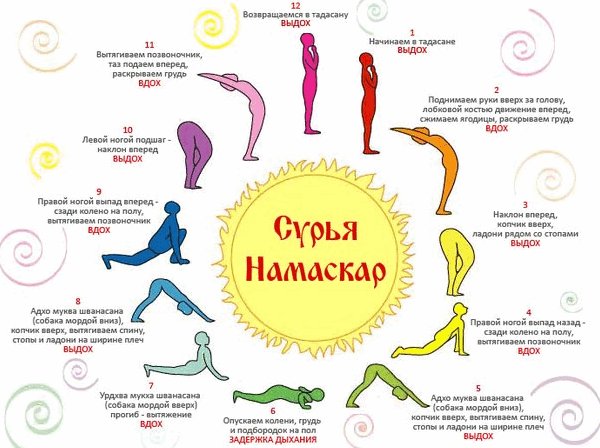 Все упражнения требуется выполнять, чувствуя свой предел. Во время выполнения человек должен испытывать незначительный дискомфорт. Если во время тренировки возникает нехватка дыхания или головокружение, требуется прерывать тренировку, закрыть глаза и постараться расслабиться. Если есть такая возможность, первые тренировки лучше проводить со специалистом, который ознакомит с основными правилами выполнения асан.
Все упражнения требуется выполнять, чувствуя свой предел. Во время выполнения человек должен испытывать незначительный дискомфорт. Если во время тренировки возникает нехватка дыхания или головокружение, требуется прерывать тренировку, закрыть глаза и постараться расслабиться. Если есть такая возможность, первые тренировки лучше проводить со специалистом, который ознакомит с основными правилами выполнения асан.
 Боли в груди
Боли в груди






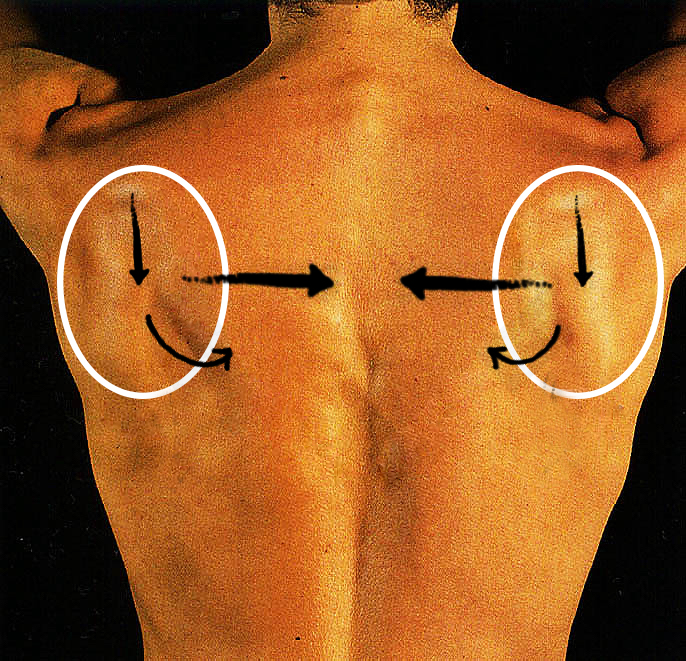 Для того, чтобы раскрыть грудную клетку, необходимо одновременно направить лопатки друг к другу, вниз и внутрь тела.
Для того, чтобы раскрыть грудную клетку, необходимо одновременно направить лопатки друг к другу, вниз и внутрь тела.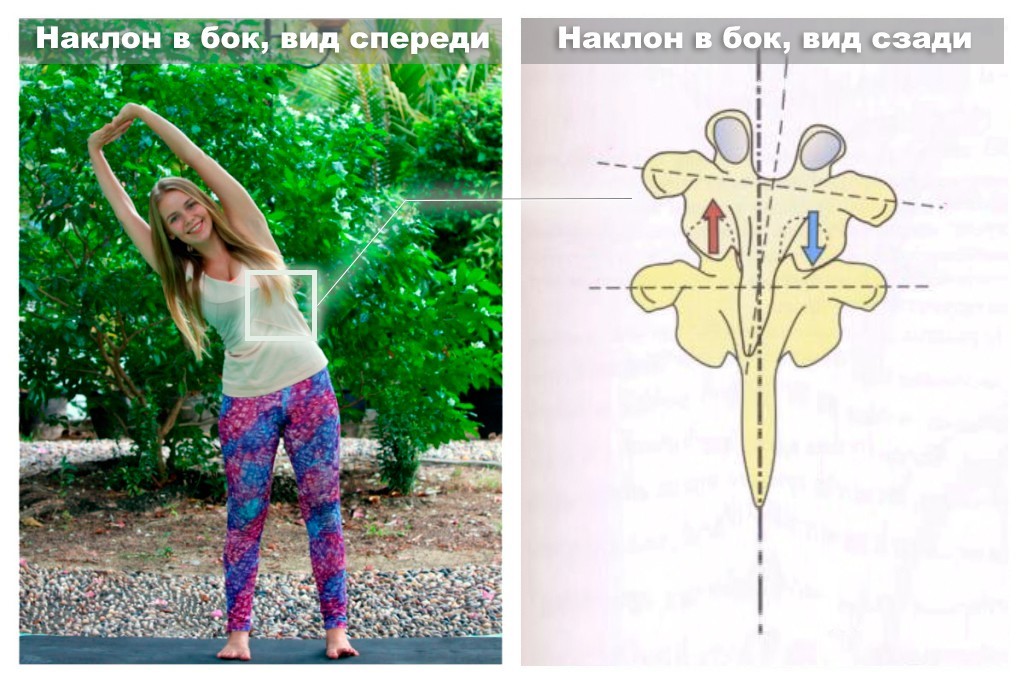 При наклоне корпуса в бок нужно не «зажимать» бока, а наоборот удлинять их. Это относится как к «верхнему», так и к «нижнему» боку. Это позволит избежать излишней компрессии в суставных отростках позвонков на стороне наклона.
При наклоне корпуса в бок нужно не «зажимать» бока, а наоборот удлинять их. Это относится как к «верхнему», так и к «нижнему» боку. Это позволит избежать излишней компрессии в суставных отростках позвонков на стороне наклона. Во всех скрутках нужно следить за положением спины: она должна быть прямой, а не круглой.
Во всех скрутках нужно следить за положением спины: она должна быть прямой, а не круглой.









 Перелом пятки чаще всего бывает у военных при интенсивных отработках навыков марша
Перелом пятки чаще всего бывает у военных при интенсивных отработках навыков марша Возникновение сильной и резкой боли в области пятки – один из первых симптомов при переломе пятки
Возникновение сильной и резкой боли в области пятки – один из первых симптомов при переломе пятки Для проведения терапии больному вкалывают Новокаин
Для проведения терапии больному вкалывают Новокаин При неправильно лечении перелома пятки возможны осложнения, в том числе и плоскостопие
При неправильно лечении перелома пятки возможны осложнения, в том числе и плоскостопие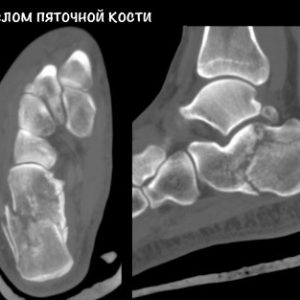
 Во время получения травмы человек испытывает интенсивную боль в области пятки. Опора на поврежденную ногу становится невозможной.
Во время получения травмы человек испытывает интенсивную боль в области пятки. Опора на поврежденную ногу становится невозможной. Как и в любом другом случае, наилучшим и наиболее точным методом диагностики перелома пяточной кости является рентгенография. Для получения точного диагноза назначается 2 проекции рентгенологического снимка (прямая и боковая), обязательным условием является исследование таранной кости, медиальной и латеральной стороны лодыжки.
Как и в любом другом случае, наилучшим и наиболее точным методом диагностики перелома пяточной кости является рентгенография. Для получения точного диагноза назначается 2 проекции рентгенологического снимка (прямая и боковая), обязательным условием является исследование таранной кости, медиальной и латеральной стороны лодыжки. Краевой перелом предполагает наложение гипсовой повязки в виде сапожка, предварительно проводится репозиция кости, для придания пятки естественного физиологического строения. Для наибольшей эффективности проводимой терапии, используют специальные супинаторы, которые пролегают непосредственно между пяткой и гипсом. Они способствуют скорейшему и правильному сращиванию костных осколков. Гипс накладывается на период от 4 до 6 недель, после его снятия назначается проведение контрольного рентгенологического снимка.
Краевой перелом предполагает наложение гипсовой повязки в виде сапожка, предварительно проводится репозиция кости, для придания пятки естественного физиологического строения. Для наибольшей эффективности проводимой терапии, используют специальные супинаторы, которые пролегают непосредственно между пяткой и гипсом. Они способствуют скорейшему и правильному сращиванию костных осколков. Гипс накладывается на период от 4 до 6 недель, после его снятия назначается проведение контрольного рентгенологического снимка. Такая методика применяется при тяжелых стадиях перелома пяточной кости. В основном, когда перелом несет открытый характер повреждения со множественными осколками и выраженным смещением. В настоящее время наиболее эффективным лечением таких переломов до сих пор считается наложение компрессионно-дистракционного аппарата Илизарова. Он представлен в виде множества спиц и полусфер. Спицами прокалываются костные осколки, придавая им плотную фиксацию, и крепятся к полусферам, которые располагаются вокруг ноги пациента. Такое устройство помогает эффективно выровнять осколки пяточной кости, со временем подтягивая их фиксируемыми гайками, и придать им правильное физиологическое строение.
Такая методика применяется при тяжелых стадиях перелома пяточной кости. В основном, когда перелом несет открытый характер повреждения со множественными осколками и выраженным смещением. В настоящее время наиболее эффективным лечением таких переломов до сих пор считается наложение компрессионно-дистракционного аппарата Илизарова. Он представлен в виде множества спиц и полусфер. Спицами прокалываются костные осколки, придавая им плотную фиксацию, и крепятся к полусферам, которые располагаются вокруг ноги пациента. Такое устройство помогает эффективно выровнять осколки пяточной кости, со временем подтягивая их фиксируемыми гайками, и придать им правильное физиологическое строение. Уже в самом начале лечения пациенту прописывается специальная диета, обогащённая кальцием. В нее входят молочные и кисломолочные продукты, фрукты и овощи.
Уже в самом начале лечения пациенту прописывается специальная диета, обогащённая кальцием. В нее входят молочные и кисломолочные продукты, фрукты и овощи. Загрузка…
Загрузка… 
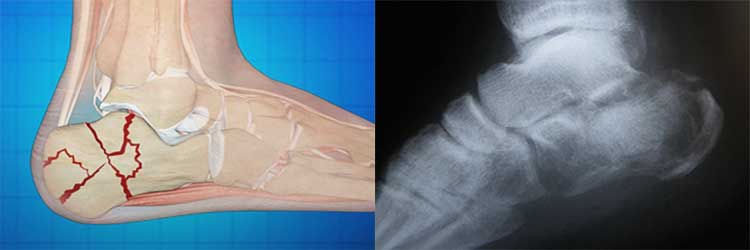
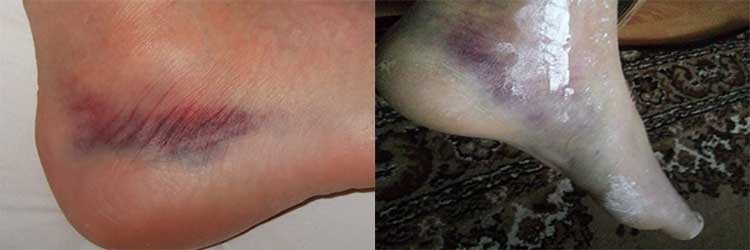
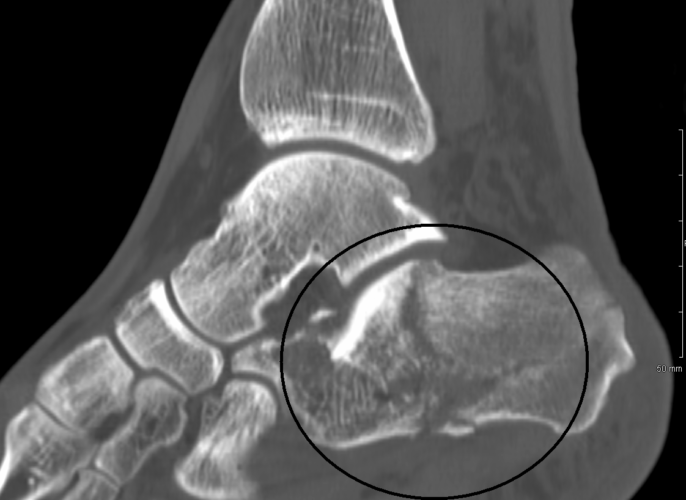
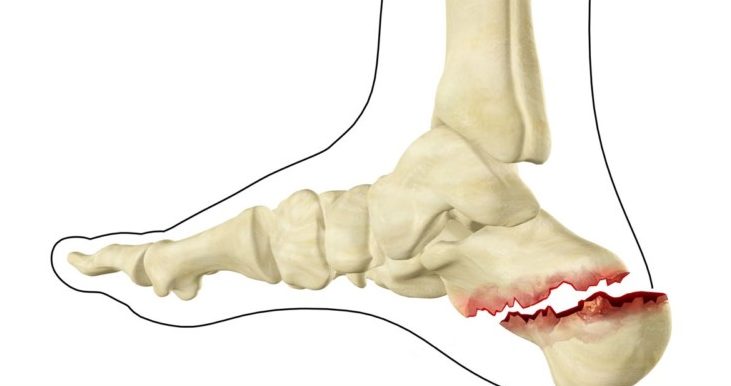
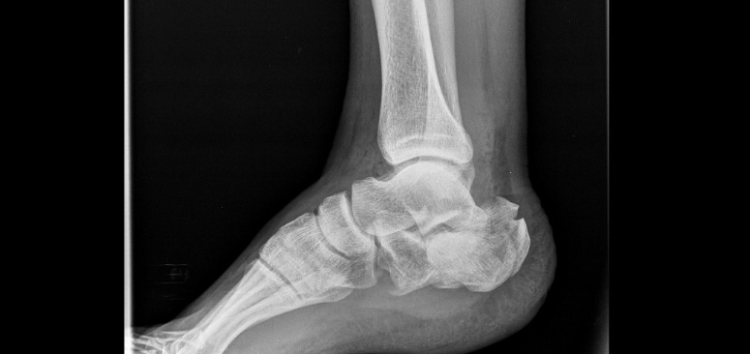
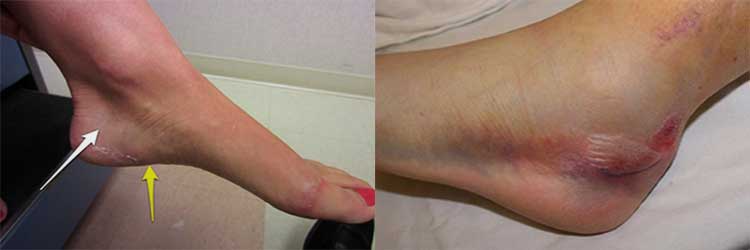
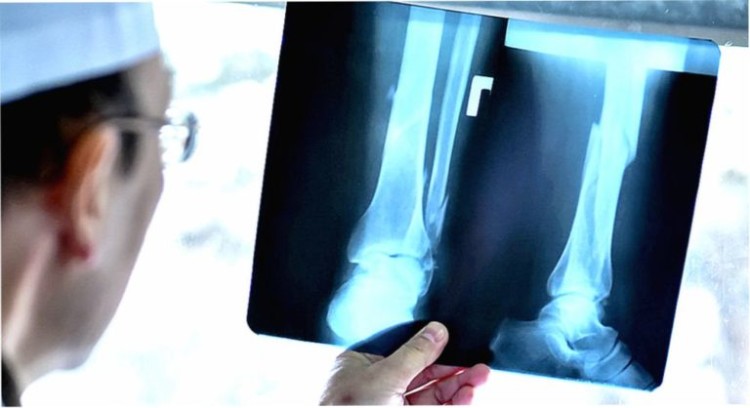


 Загрузка…
Загрузка… Перелом пятки – редкий диагноз, который составляет всего 4% от всех видов переломов. При неправильной диагностике или лечении, может быть нарушена двигательная и опорная функции ноги. Пяточная кость самая большая в стопе, и ее повреждение или нарушение взаимодействия с соседними структурами могут привести к инвалидности и другим последствиям. Сломать пятку можно во время прыжка при ударе об поверхность.
Перелом пятки – редкий диагноз, который составляет всего 4% от всех видов переломов. При неправильной диагностике или лечении, может быть нарушена двигательная и опорная функции ноги. Пяточная кость самая большая в стопе, и ее повреждение или нарушение взаимодействия с соседними структурами могут привести к инвалидности и другим последствиям. Сломать пятку можно во время прыжка при ударе об поверхность. Врач выбирает способ лечения перелома в зависимости от результатов обследования и диагностики. Длительность терапии и реабилитация определяет степень тяжести перелома. Для каждого варианта лечения существуют свои рекомендации.
Врач выбирает способ лечения перелома в зависимости от результатов обследования и диагностики. Длительность терапии и реабилитация определяет степень тяжести перелома. Для каждого варианта лечения существуют свои рекомендации.

 Так как пятка сочленяется с кубовидной и таранной костями, то зачастую и они повреждаются в процессе получения травмы. Кость пятки имеет губчатую структуру, сквозь которую проходит множество кровеносных сосудов и нервных окончаний. По этой причине самые основные признаки повреждения — сильный болевой синдром и обширная гематома.
Так как пятка сочленяется с кубовидной и таранной костями, то зачастую и они повреждаются в процессе получения травмы. Кость пятки имеет губчатую структуру, сквозь которую проходит множество кровеносных сосудов и нервных окончаний. По этой причине самые основные признаки повреждения — сильный болевой синдром и обширная гематома.