Перелом со смещением голеностоп – симптомы и методы диагностики повреждения, как определить травму и оказать первую помощь, лечение и советы по профилактике
Перелом голеностопного сустава со смещением восстановление
Перелом голеностопа — серьёзная травма, которая ведет к обездвиживанию стопы на большой промежуток времени. Повреждения, которые носят внутрисуставный характер, являются самыми распространёнными, реже происходит смещение кости с разрывом мягких тканей.

Чем они между собой отличаются, как их правильно диагностировать и лечить и какую реабилитацию проходить, расскажем далее.
Строение голеностопного сустава и характер его перелома
Голеностопный сустав представляет собой блоковидную конструкцию, состоящую из основной кости, связок (это плотные соединительные структуры), мышц, сухожилий, нервных окончаний. Основная кость образуется из двух: большеберцовой и малоберцовой. Они выполняют функцию захвата таранной кости с помощью лодыжек — утолщённых костных образований.

Нарушение такого сочленения кости голени очень опасно и приводит к длительному лечебно-восстановительному периоду.
Характер переломов зависит от вида повреждений. Если зафиксирована открытая травма костных тканей, то в ране будут видны отломки кости. Также наблюдаются кровотечение и болевой шок. При закрытой травме есть внутреннее кровоизлияние и отёчность повреждённых тканей. Чтобы определить полную клиническую картину, назначают рентгенографию.
Результаты аппаратного исследования определят метод лечения.
Повреждения без смещения протекают сравнительно легко, и на восстановление двигательной функции понадобится меньше времени, чем при вышеуказанных переломах.
Стоит обратить внимание, что медики не употребляют термин «перелом голеностопа» в буквальном значении, поскольку сустав не может ломаться. Этим словосочетанием они обозначают повреждение лодыжки с вывихом или подвывихом.
Классификация переломов голеностопного сустава
Перелом голеностопного сустава может давать различный характер травмы:
Закрытый перелом классифицируется на следующие типы:
Самым лёгким в лечении является закрытый перелом голеностопного сустава без смещения. Подвижное соединение костей скелета может быть травмировано из-за сильного удара во время падения с высоты. Назначают амбулаторную терапию, при которой редко возникают осложнения.

Закрытая травма со смещением представляет большую опасность, и в результате неправильного диагноза или лечения могут развиваться осложнения.
Она разделяется на следующие подвиды:
- Наружно-ротационная. Возникает при вращательном движении сустава по спирали. Бывает со смещением назад, вперёд, с отрывом внутренней лодыжки.
- Абдукционная. Определяется перелом со смещением поперёк малоберцовой кости.
- Аддукционная. Устанавливается отрыв внутренней лодыжки в результате подворачивании стопы или пяточной кости внутрь.
Открытый перелом со смещением фрагментов кости и разрывом связок является самым сложным. Травмы образуются в результате падения с большой высоты, сильного удара, во время занятий экстремальным видом спорта. В этом случае прибегают к хирургическому лечению, при котором используют фиксирующие инструменты: спицы или винты.
Причины травмирования голеностопного сустава
Более 90% случаев переломов происходят по причине непрямого действия повреждающей силы, когда верхний отдел стопы продолжает движение, а нижний в этот момент зафиксирован. По статистике, такие травмы возникают при падении во время ходьбы или более активного передвижения.

В остальных случаях (около 10%) травмы происходят от прямого действия повреждающей силы, в результате чего случаются переломы латеральной и медиальной лодыжек (это костные образования, участвующие в формировании голеностопного сустава) при внедрении мягких тканей между их обломками и разрывах медиальной связки.
Симптомы голеностопного перелома
- Затруднительная ходьба, боль при опоре на повреждённую конечность.
- Отёчность в области травмированных костей и мягких тканей.
- Усиления болевого синдрома при касании и сдавливании голеностопа.
- Гематомы.
- Патологические изменения кости, то есть её неестественное положение.
- Хруст фрагментов кости при ощупывании и движении ноги.
Диагностирование перелома
Определение сложности и вида перелома голеностопа по внешним признакам не даёт 100%-й гарантии правильности диагноза. Причиной этого является схожесть симптомов с признаками обычного вывиха или ушиба.

Для подтверждения первого медицинского заключения назначают рентгенологическое обследование.
Через 15 минут бывает готов снимок, с помощью которого доктор по контурам связок голеностопа ставит заключительный диагноз, в соответствии с ним и назначается лечение.
Оказание первой помощи
Первым делом при переломе голеностопа со смещением необходимо снять обувь, в противном случае из-за большой отёчности её придётся разрезать.
Второе действие — наложение шины. В качестве опоры сойдёт обычная дощечка, которую фиксируют к ноге с помощью бинтов, верёвок, ремней и т. п. Если под рукой вообще ничего нет, то больную ногу следует привязать к здоровой.
Затем нужно найти для больного обезболивающие средства, чтобы притупить его ощущения и исключить развитие болевого шока.
При открытом переломе ход оказания первой помощи меняется:
- Остановка кровотечения. Производится она накладыванием жгута выше раны.
- Антисептическая терапия. В идеале лучше применить антисептическую повязку. Также подойдёт обработка любым препаратом, уничтожающим патогенные бактерии.
- Накладывание шины с фиксацией ноги выше или ниже открытой раны.
- Приём обезболивающих и спазмолитических препаратов.
Не рекомендуется проводить самостоятельные действия по вправлению костей.
Виды лечения
Лечение перелома голеностопного сустава производят двумя способами: консервативным и хирургическим.
Консервативная терапия
В случае закрытого перелома со смещением, но без разрывов связок, осуществляют ручную репозицию — восстановление правильного положения смещённых фрагментов костей. После осуществляют иммобилизацию — накладывают гипсовую повязку.

Консервативную терапию выполняют под местной анестезией.
При застарелых переломах используют дополнительные устройства, которые способствуют оттяжке конечности через гипс.
При носке гипсовой повязки часто возникают боль и отёчность. Справиться с ними можно с помощью медикаментозной терапии. Лекарственные средства назначаются только лечащим врачом.
Полное восстановление происходит через 8–10 месяцев.
Хирургическая терапия
Операция показана пациентам с открытым переломом или в случае наличия костных фрагментов, которые невозможно восстановить ручным способом. В процессе операции применяют остеосинтез, когда восстановление целостности кости проводят с помощью спиц и металлических соединительных инструментов.
Также врачом назначаются лекарственные препараты против боли, отёчности, а также минеральные комплексы с преобладанием кальция.
Гипс снимают через 8–12 недель в зависимости от сложности перелома голеностопа.
Реабилитация — обязательная восстановительная процедура
Ещё во время иммобилизации врачи рекомендуют двигать коленом с целью поддерживания нормального кровообращения и тонуса мышц. За снятием повязки наступает стадия реабилитации после перелома голеностопа, на период которой назначаются следующие процедуры:
- Физиотерапия. Перед тем как разработать ногу, необходимо восстановить обменные процессы в голеностопе, наладить кровообращение, поэтому в течение первых 10 дней используют магнитотерапию, УВЧ-лечение. Для усиленной регенерации тканей больной проходит ультрафиолетовое облучение, а для восстановления местного обмена веществ назначают интерференционные токи.
- Ванночки. Делают солевой раствор, которым прогревают суставы в течение 15–20 минут.
- Лечебная физкультура (ЛФК) или гимнастика. Назначается с целью восстановления функций мышц, которые атрофировались. Все упражнения направлены на сгибание, разгибание, вращение стопы (20 раз по 2–3 подхода), шевеление пальцами (30 раз по 2 подхода), махи ногой вверх и в сторону (20 раз по 3 подхода). Спустя полгода после перелома можно начать приседать на носочках и пятках, прыгать со скакалкой.
- Механотерапия. Это комплексная терапия, заключающаяся в проведении кинезотерапии и ЛФК, то есть физические упражнения на тренажёрах.
- Массаж. Проводится только профессионалом. Движения должны носить больше растирающий характер, чтобы усилить кровоток и активизировать местные обменные процессы в тканях.

Занятия по одному или нескольким направлениям не должны пропускаться больным, несмотря на проявление тупой боли, которая является нормой в первые дни реабилитации.
Старательное выполнение всех указаний лечащего врача поможет добиться быстрого восстановительного процесса. Как правило, после хирургического вмешательства он длится дольше, чем при консервативном методе лечения.
Реабилитация после снятия гипса включает также диету. Продукты должны быть богаты кальцием и кремнием. Это цветная капуста, молочные продукты, орехи, смородина, маслины.
Как долго нужно ходить в гипсовой повязке
Каждый пациент интересуется, сколько ходить в гипсе. Всё зависит от возраста (молодым людям повязка накладывается на меньший период, чем пожилым) и серьёзности травмы.

В среднем при закрытом переломе без смещения этот срок составляет 3-4 недели, со смещением — до 8 недель, при открытом переломе — до 12 недель.
Когда разрешается наступать на ногу
Когда можно наступать на ногу? Первые шаги после снятия гипса осуществляются только с помощью костылей или трости. Это предотвращает повреждение сустава. Во время разработки голеностопа на ногу нужно становиться с осторожностью, избегая частых и сильных нагрузок.
Самостоятельно передвигаться дозволяется после полного прохождения курса реабилитации или через 2–3 недели. Полноценная нагрузка (долгая ходьба, бег) возможна через 3–4 месяца.
Бандаж после перелома голеностопа
Перенапряжение сросшейся кости чревато осложнениями: стрессом мышц и связок, изнашиванием хрящей. Всё это вызывает боль в охватывающих кость атрофированных тканях. Убрать физические страдания, восстановить голень после травмы и снизить вероятность рецидива способен бандаж на голеностопный сустав после перелома — тутор. Медицинские приспособления бывают следующих видов:
- Мягкий ортез (как эластичная повязка). Предназначен для травм бытового и спортивного характера, после операции. Применяется для закрепления поврежденных связок после снятия гипса. Способствует притуплению умеренных болей.
- Жёсткий корсет надёжно фиксирует стопу и лодыжку. Применяется в реабилитационный период после открытого перелома со смещением костных отломков. Поскольку он соприкасается с кожей, к его выбору стоит отнестись серьёзно (приобретать нужно в спецмагазинах, аптеках).
Какую обувь носить

Закрытый перелом голеностопа или открытый — серьёзная травма, соответственно, нельзя давать на травмированную кость и прилегающие ткани большую нагрузку.
Весь период реабилитации и ещё несколько месяцев после него обувь должна быть максимально удобной, на плоской подошве, с ортопедическими стельками, которые изготавливаются под заказ у ортопеда.
Мази. Помогают ли они после перелома?
Мази используются после ношения гипса. Прекрасно снимают отёк такие препараты, как Лиотон, Троксевазин, Долобене, Индовазин, Гепариновая мазь. Кроме того, они обладают обезболивающим и охлаждающим эффектом.
Мазь наносится тонким слоем 3 раза в сутки во время всего периода реабилитации.

Переломом голеностопного сустава называют изолированные переломы большеберцовой, малоберцовой или таранной кости. Повреждения берцовых костей в большинстве случаев сочетаются с подвывихом стопы. Самым тяжелым считается перелом таранной кости.
Голеностопный сустав образован таранной костью и дистальными эпифизами большеберцовой и малоберцовой костей. Участки примыкающих друг к другу костей покрыты хрящевой тканью, а сам сустав укреплен связками.
Клиническая картина

При возникшем переломе пациента беспокоит сильная болезненность в области голеностопного сустава.
При визуальном осмотре в области сустава видны выраженный отек и деформация, в некоторых случаях – гематома и нарушение целостности кожного покрова с возможной визуализацией костной ткани.
Пациент не может встать на поврежденную ногу, в суставе определяется резкое ограничение активных движений и патологическая подвижность, иногда – крепитация костных отломков.
Диагностика
Для верификации диагноза используется рентгенологическое исследование в двух проекциях: передней и боковой. Оно позволяет определить наличие нарушения целостности кости, точную локализацию и характер перелома.
В качестве вспомогательных методов диагностики можно использовать ультразвуковое исследование голеностопного сустава и компьютерную томографию. Последняя является более тонким методом и позволяет оценить состояние сустава в трехмерном виде.
Помимо этих исследований существуют другие вспомогательные методы диагностики, позволяющие оценить состояние мышечной и нервной ткани.
Осложнения перелома
- неправильное срастание костей в области перелома;
- повреждение нервов;
- формирование ложного сустава;
- разрыв связок;
- повреждение сосудов;
- формирование деформирующего артроза.
Лечение

Переломы лечатся консервативно или оперативно. Консервативное лечение сводится к наложению на область повреждения гипсовой повязки с каблуком или стременем.
Консервативное лечение показано:
- При изолированном переломе внутренней или наружной лодыжки без смещения. В данном случае гипсовую повязку накладывают до уровня коленного сустава сроком до 4 недель.
- При переломах со смещением отломков и сопутствующим вывихом стопы в первую очередь производится вправление вывиха и сопоставление отломков, а затем происходит гипсование. Иммобилизация осуществляется до 2 месяцев.
- При возникновении отрыва заднего края большеберцовой кости сроки иммобилизации удлиняются до 12 недель.
Если не удается сопоставить костные отломки ручным способом, необходимо оперативное лечение: отломки соединяют и фиксируют спицами или болтами.
После операции для предотвращения нарушений со стороны сосудистой системы рекомендуется использовать эластическое бинтование конечности.
Реабилитация после перелома
Нагрузка сустава
- При изолированном переломе без смещения костных отломков нагрузка на голеностопный сустав разрешается через 1 неделю.
- При наличии смещения отломков — через 2 недели.
- После оперативного лечения — через 3 недели.
- При отрыве заднего края большеберцовой кости — через 1,5—2 месяца.
Первый этап: дозированная нагрузка на голеностопный сустав
Иммобилизация
Первые двое суток рекомендуется соблюдение постельного режима. Периодически необходимо опускать ногу с кровати.
Если пациенту не накладывается гипсовая повязка (используется ортез), со 2—3 дня после перелома назначается массаж для улучшения кровоснабжения. Если гипсовая повязка наложена, целесообразно назначение массажа здоровой ноги в симметричном перелому отделе и сегментарно-рефлекторного отдела позвоночника (поясница).
Физиотерапия
- С третьего дня от момента перелома можно начинать физиолечение.
- Применяется электрическое поле УВЧ в непрерывном режиме по 10—15 минут до 12-го дня с момента перелома.
- Магнитотерапия низкочастотная в импульсном режиме по 30 минут, 10 процедур.
- Ультрафиолетовое облучение места перелома или сегментарных отделов, 5 процедур.
- Лазеротерапия назначается практически сразу после травмы. Если на область перелома наложен гипс, воздействуют либо инфракрасным спектром излучения непосредственно через гипсовую лонгету, либо красным через прорезанные в гипсе окошки.
- С 12 дня от момента перелома:
- Электрофорез кальция на область перелома и сегментарные отделы по 20—30 мин, 10—12 процедур.
- УВЧ-терапия в импульсном режиме по 12 минут, 10 процедур.
- Хорошо зарекомендовала себя магнитная стимуляция мышц и нервов (высокоинтенсивное магнитное поле) по 15 мин, 10 процедур.
- Электростимуляция мышц и нервов в области поражения по 10—15 минут, до 15 процедур.
- Инфракрасное импульсное лазерное облучение области перелома по 8—10 минут, 10 процедур.
- Общее ультрафиолетовое облучение для нормализации обменных процессов в тканях, до 20 процедур.
- Ударно-волновая терапия при замедленном формировании костной мозоли.
Необходимо учитывать противопоказания для назначения физиотерапевтического лечения, о которых написано ниже.
При выборе конкретной схемы лечения следует учитывать совместимость физиотерапевтических процедур.
Лечебная гимнастика
Сводится к упражнениям на суставы пораженной конечности, не фиксированные гипсом. Также выполняются общеукрепляющие комплексы лечебной физкультуры. При отсутствии противопоказаний и после получения разрешения от доктора можно добавить механотерапию.
Второй период: от момента снятия гипса до частичного восстановления двигательной функции голеностопного сустава
Физиотерапия
Направлена на восстановление функции голеностопного сустава.
- Ультрафонофорез лидазы или йодистого кальция на сустав по 10 минут, 10 процедур.
- Тепловые аппликации (парафин, озокерит, грязи) по 20-30 минут, 10 процедур.
- Электромиостимуляция тетанизирующим током до 20 мин суммарно, 10 процедур.
- Подводный душ-массаж пораженной конечности до 20 минут, 10 процедур.
- Обязательным дополнением является лечебный массаж пораженной конечности с акцентом на голеностопном суставе.
Лечебная гимнастика
На этом этапе добавляются упражнения на сам голеностопный сустав. Они должны быть направлены на увеличение амплитуды движений и силы мышц.
Выполняются движения в суставе во всех направлениях.
Третий период: расширенный двигательный режим
Физиотерапия
На этом этапе используются вышеуказанные методы по показаниям.
Лечебная гимнастика
К комплексу ЛФК добавляется ходьба на мысках и пятках, наружном и внутреннем краях стоп, назад, в стороны, перекрестным шагом, из полуприседа, а также ходьба по лестнице.
Для увеличения амплитуды движений и силы в области сустава необходимо использовать механотерапию: велотренажер, перекатывание палки или цилиндра, занятия с качалкой для голеностопа, с гимнастической палкой и прочее. Оправдано назначение занятий в бассейне, т. к. вода снимает лишнюю нагрузку на пораженную область и позволяет производить больший объем движений.
Необходимо восстановить правильный механизм ходьбы. В начале этого периода пациент передвигается на костылях, затем меняет их на трость и в итоге возвращается к нормальному режиму ходьбы. Возможно применение беговой дорожки в режиме спокойной ходьбы, но только под контролем инструктора.
Стоит помнить о том, что при выполнении всех упражнений голеностопный сустав необходимо бинтовать или укреплять специальным ортезом.
При отсутствии противопоказаний можно вводить в программу тренировок бег и прыжки, а также ходьбу с препятствиями.
Противопоказания для назначения физиотерапии, лечебной гимнастики и массажа
- Нельзя назначать электрическое поле УВЧ на еще не высохший гипс, а также если пациент в мокрой одежде или использует влажные войлочные прокладки.
- При установленном аппарате компрессионно-дистракционного остеосинтеза (Илизарова), наличии металлических элементов остеосинтеза, а также кардиостимулятора противопоказано выполнение процедур УВЧ-терапии и электротерапии.
- Наличие металлических элементов в области перелома не является противопоказанием для магнитотерапии и ударно-волновой терапии.
- Общее тяжелое состояние пациента.
- Гипертермия.
- Декомпенсация хронических патологий.
- Склонность к кровотечениям.
- Психические патологии.
- Активный туберкулез легких.
- Наличие новообразований.
- Индивидуальная непереносимость метода.
- Беременность и лактация (для аппаратной физиотерапии).
Необходимо напомнить о том, что комплексный подход к лечению позволяет сократить период реабилитации и ускорить процессы репарации и регенерации тканей, а четкое соблюдение пациентом указаний врачей поможет избежать ухудшения состояния.
Крепость голеностопного сустава отнюдь не избавляет человека от риска травмирования конечностей. Повреждение голеностопа связано с тем, что данный сустав удерживает на себе вес всего тела, поэтому он должен обладать наибольшей выносливостью, но ряд факторов может вывести его из строя. Вследствие травмы, функции голеностопного сустава ослабевают, возможность нормально передвигаться исчезает, лечение при этом занимает довольно длительное время, которое требует соблюдения правил для скорейшего заживления.
Перелом голеностопа имеет довольно ярко выраженные признаки, помогающие самостоятельно определить наличие проблемы. После того как травма заживет, пациентам требуется реабилитация, включающая в себя как специальную тренировку, так и правильное питание и прочие мероприятия.
Классификация повреждений
В медицине выделяют несколько видов повреждения конечности, в том числе и сложные переломы, в зависимости от чего, в дальнейшем, определяется способ лечения. Чаще всего повреждение носит внутрисуставной характер. Самым сложным и болезненным считается травмирование, при котором таранная кость смещается.
Специалисты сталкиваются со следующими случаями:
- травмирование, при котором возникает ротация ступни,
- травмирование с подвывихом стопы внутрь или наружу,
- закрытый или открытый перелом голеностопного сустава,
- перелом голеностопа нередко со смещением.
20% пациентов обращается в больницу с открытым переломом, при этом нарушается целостность кожного покрова и наблюдается открытая рана и части кости. Но зачастую наблюдается закрытый перелом голеностопного сустава. Он считается менее опасным.
Если происходит перелом голеностопа со смещением, перекручиваются кости на определенный градус вокруг своей оси. Такие повреждения со смещением и вывихом голеностопа довольно сложно лечатся, так как перед специалистом в первую очередь стоит задача по возвращению кости в нужное положение, а после этого следует задействование мер по сращиванию. Самый простой перелом это без смещения, при котором лечение можно проводить дома.
Также существует и другая классификация, исходя из которой, происходит вертикальный перелом или горизонтальный. Также может отмечаться косой, звездчатый, Т и V-образный или краевой перелом голеностопа. Методы восстановления определяются с учетом того, отмечается ли двойной или тройной перелом голеностопа, со смещением или без.
Чем обусловлено травмирование?
Переломы голеностопного сустава появляются под воздействием травмирующей силы. Собственно по этому принципу происходит травмирование и любой другой локализации. В медицинской практике довольно часто встречаются случаи, когда повреждение происходит как следствие дефекта ранее здоровых костей.
Также, травмирование может произойти на месте, где имели место быть патологические процессы (опухоль, остеопороз и прочие). В этом случае достаточно слабой травмирующей силы. Нередко причиной является подворачивание стопы.
Причины, по которым происходит перелом голеностопа:
- падение с лестницы и любой другой высоты на прямые ноги,
- прыжка с приземлением на стопы,
- неправильного бега, ходьбы и прочих движений (при этом заворачиваются ноги наружу и внутрь),
- приземление на стопу предмета большим весом,
- тупой удар, который пришелся на нижнюю часть ноги.
В зависимости от типа подворачивания ноги, повреждение может различаться по типу смещения: травмирование латеральной лодыжки (подвоворот наружу) и медиальной лодыжки (вовнутрь). Параллельно может наблюдаться повреждение костей и мышечной ткани.
Клиническая картина
Симптомы перелома голеностопного сустава довольно ярко выражены, поэтому самостоятельно диагностировать его не составит труда. При открытом повреждении, который считается наиболее тяжелым, на месте травмирования будут наблюдаться раны и несколько отломков кости. В этом случае вопросы о том, почему болит в месте повреждения, отпадут сами собой. Вместе с тем, открывается наружное кровотечение, что в свою очередь может стать причиной геморрагического или болевого шока.
Симптомы во время перелома голеностопа выглядят следующим образом:
- отмечается сильная боль голеностопа, которая и по истечении даже длительного времени не ослабевает, в том числе и в состоянии покоя,
- по мере того как врач производит движения по ноге осматривая ее в месте повреждения и при упоре на нее интенсивность болевого синдрома усиливается,
- отекает нога,
- отмечаются гематомы,
- ярко выраженные деформации конечности,
- опухает нога,
- положение стопы становится противоестественным,
- сопровождается кровотечением (открытый),
- во время пальпации или при попытке пошевелить конечностью, появляется хруст, это признаки перелома голеностопного сустава, которые возникают, если привести в движения отломки кости.
Симптоматика в каждом отдельном случае может несколько отличаться, так как важную роль играет тип повреждения. Определенный перелом может иметь индивидуальные признаки, не проявляющиеся при других обстоятельствах.
Что делать если выбили зуб
Первая помощь пострадавшему
Что необходимо выполнить в случае перелома костей голени, повреждения которой могут быть самыми разнообразными? Первая помощь после перелома подразумевает следующие действия:
- При закрытой форме на ногу накладывается шина, это позволит обеспечить неподвижность конечности. Для закрепления голеностопа можно использовать палку, доску, картон и прочее.
- Для улучшения положения при переломе голеностопа требуется дать пострадавшему обезболивающее средство. Это существенно уменьшит боль.
- При закрытой форме поврежденное место лучше обложить льдом. Это позволит купировать распространение гематомы и сократить отечность.
- Если речь идет об открытом переломе, требуется остановить кровотечение. Это можно сделать при помощи жгута, закрепив его выше и ниже перелома. Кроме того, лучше всего обработать края раны антисептическим средством и закрыть место повреждения чистой повязкой.
Все остальные действия первой помощи и лечения должны выполняться только специалистом, иначе есть риск лишь ухудшить положение. Для начала, того, что сделали, будет достаточно. В дальнейшем непрофессиональное вмешательство может стать причиной потери функциональности конечности.
Диагностика
Независимо от того, какой бы ярко выраженной не была клиническая картина, перелом голеностопа требует точного подтверждения диагноза. Когда проводится диагностика перелома, важную роль играет опрос пациента на предмет жалоб.
Кроме того, специалист осматривает больную конечность и изучает весь комплекс симптомов, после чего направляет на рентген. Он в свою очередь проводится в двух проекциях – боковой и прямой. Снимки помогут установить точное место повреждения, линию дефекта и прочие детали.
Если другие способы не способны дать больше информации про сломанную ногу, как определить перелом другими методами? Дополнительно могут задействоваться следующие способы:
- УЗИ – ультразвуковое обследование пораженной области,
- КТ – компьютерную томографию,
- Артроскопию.
Принципы лечения
В первую очередь, если был поставлен диагноз перелом в голеностопном суставе, пострадавшего нужно оставить в покое, так чтобы пациент не шевелил поврежденной конечностью. Лечение перелома голеностопа подразумевает неподвижное состояние конечности без препятствий системе кровоснабжения. В период заживления, чтобы избежать осложнений, давление на поврежденную ногу оказываться не должно. При травмировании ноги в области голеностопа, сроки ношения гипса могут варьироваться от одного до 5 месяцев, в зависимости от типа повреждения.
Лечение после перелома сустава голеностопа зависит от клинической картины. Дополнительно может потребоваться бандаж для голеностопа после перелома, лангетка или ортез. Что касается последнего, ортез при переломе голеностопа нужен людям с избыточным весом, это позволит лучше сохранять неподвижность конечности и придать ей правильное положение.
Если перелом голеностопного сустава со смещением, то проводится репозиция костей. После процедуры рана зашивается, обезболивается и накладывается гипс. Срок того, сколько ходить в гипсе при переломе голеностопа определяет доктор. Правильному срастанию кости способствует бандаж на голеностопный сустав после сложного перелома или лонгета, к использованию которых прибегают специалисты.
При закрытой форме повреждения правого или левого голеностопного сустава на восстановление требуется немного времени. Если перелом голеностопного сустава не сложный, без смещения, также требуется фиксация конечности. Сколько носить гипс в данном случае определяет врач, зачастую срок составляет не более 2 месяцев. Быстро вылечить перелом голеностопа помогут ортезы, которые фиксируют голеностопный сустав в нужном положении.
При смещении гипс нужен на весь период, пока происходит заживление, сколько времени перелом будет срастаться, зависит от сложности повреждения. Гипс при переломе голеностопа носится до 5 месяцев. С момента, когда можно наступать на ногу, при заживании голеностопа, врачи назначают ряд мероприятий для дальнейшего лечения и восстановления.
Оперативное лечение
Операция на голеностопном суставе крайняя мера, к которой будут прибегать специалисты только в том случае, если кости раздроблены и сопоставление фрагментов просто невозможно. Для этого используются пластины и винты из металла. Суть заключается в соединении и фиксации элементов с одной из сторон. То, сколько заживает перелом после операции зависит не только от сложности, но и от работы специалистов, в этом и заключается важность правильного выбора врача.
Для начала определяется место в голеностопе для вскрытия костномозгового канала, через который осуществляется вход. Специалисты используют несколько методов. Менее травмоопасным считается метод без рассверливания и используется он зачастую для пациентов в шоковом состоянии. После операции осуществляется фиксация голеностопа путем накладывания гипса.
Мумие при переломах
Восстановление
Реабилитация после перелома голеностопа представляет собой целый комплекс мероприятий. В их число входят физиотерапевтические процедуры, ЛФК и диета. Реабилитационный период может проходить и в домашних условиях, при этом важно не пренебрегать предписаниями врача.
После того как был перелом требуется пересмотреть питание. Продукты питания должны быть максимально полезными и содержать вещества необходимые для восстановления тканей (кальций, коллаген, витамины и аминокислоты). Доктор может назначить их в виде препаратов. Наибольшее количество полезных элементов для кости содержится в сардинах, сыре, молоке, крупах, бобовых, орешках, яйцах, овощах и фруктах.
Реабилитационный период после перелома голеностопного сустава подразумевает отдых на свежем воздухе, прогулки и избегание стрессовых ситуаций. Поскольку сустав находится в состоянии восстановления, нужно научиться ходить после перелома правильно, чтобы исключить нагрузку на поврежденную конечность. После того как сняли гипс, постепенно разрабатывается и пораженная нога, плавно увеличивая нагрузку на голеностоп.
После снятия гипса, требуется разработка голеностопа. При этом все мероприятия направлены на то, чтобы:
- провести профилактику атрофии мышц,
- устранить сосудистые изменения, явления лимфостаза,
- улучшить подвижность,
- укрепить мышцы и повысить эластичность связок,
- восстановить функции конечности.
Разработать голеностопный сустав после перелома можно при помощи следующих мероприятий:
- Используется массаж лечебный с маслами. Таким образом, можно снять даже сильный отек ноги после перелома, что делать нужно обязательно. Именно это мероприятие поможет снять его. Делать его можно и самостоятельно, в домашних условиях, для этого нужно знать методику того, как снять отек после перелома. Достаточно легких поглаживаний от кончиков пальцев до голеностопа, лучше использовать кедровое масло, нанося их предварительно на руки, лечение при этом будет эффективнее.
- Обязательно проводятся физиопроцедуры (магнитотерапия, лазеротерапия, УВЧ-терапия и прочее). Помимо уже перечисленных мероприятий, нужно прикладывать лечебные грязи, использовать прогревание.
- Растирания и целебные ванночки, например солевые. Достаточно нескольких процедур с морской солью, в результате которых спадет отечность, запустятся восстановительные процессы, и ускорится процесс восстановления.
- Использование бандажа для фиксации ноги на период восстановления.
- При поиске методов как восстановить ногу после перелома, наиболее эффективно показала себя ЛФК.
Сроки реабилитационного периода довольно длительные. На разработку конечности может потребоваться не менее полугода.
Лечебная физкультура
Восстановление и разработка голеностопа после перелома посредством лечебной физкультуры представляет собой несколько этапов, в каждый из которых принцип использования упражнений отличается. Поскольку в каждом случае подбор упражнений индивидуален, о том, как разработать ногу после перелома нужно обсуждать с лечащим врачом.
- Первый период, в который осуществляется восстановление после перелома – иммобилизационный. В данном случае гимнастика проводится для здоровой ноги и корпуса. Занятия помогут улучшить кровообращение.
- На втором этапе осуществляется разработка голеностопного сустава после перелома и возвращение ему функций. Физическая лечебная физкультура направлена на увеличение силы, уменьшение атрофии и тугоподвижности (контрактура голеностопного сустава ослабила конечность и лишила ее некоторых функций). Если сустав сгибается и частично возвращены функции, можно переходить к следующему этапу. Выполнять упражнения можно и в домашних условиях, главное уточнить, как разработать голеностоп после перелома.
- Последний – это тренировочный этап, на котором задействуются различные технологии ходьбы. Разрабатывать ногу после перелома нужно регулярными тренировками. В ходе этого полезно перекатывать качалку, можно использовать обычную скалку. ЛФК при переломе полезно также проводить в воде.
Для безопасности ноги тренировки на протяжении 8 месяцев лучше проводить в эластичном бинте. В особенности, когда используется упражнение для голеностопного сустава на восстановление ходьбы.
Комплекс лфк после перелома направлен на то, чтобы восстановить главную функцию сустава. Дополнительно, для восстановления, полезно использовать велотренажер и бегущую дорожку. Разрабатывать голеностоп нужно постепенно, начиная с хождения на костылях, плавно переходя на трость, потом на ходьбу и только затем на прыжки и бег. Упражнения для разработки могут включать ходьбу с препятствиями и танцевальные шаги.
www.vam3d.com
Перелом голеностопа без смещения и со смещением: сколько ходить в гипсе
 Треть пациентов с болью в лодыжках обращаются к травматологу, их диагноз – перелом голеностопа, который сопровождается вывихами.
Треть пациентов с болью в лодыжках обращаются к травматологу, их диагноз – перелом голеностопа, который сопровождается вывихами.Перелом требует немедленного обращения в травмпункт.
Используй поиск
Мучает какая-то проблема? Введите в форму “Симптом” или “Название болезни” нажмите Enter и вы узнаете все лечении данной проблемы или болезни.
↑Срок фиксации
Осмотрев пациента, доктор отправляет на рентгенографию.
Если перелом со смещением, травматолог вправляет кость, потом фиксирует. При фиксации костная ткань срастается и восстанавливает действие конечностей.
Гипс носить нужно долго. Это зависит от полученных травм, их характера, разновидностей и осложнений.
При травме со смещением ходить в гипсе необходимо 4-5 месяцев. Если кости не смещены, то гипсовая повязка накладывается на срок от 6 до 7 недель. При повреждении голени происходит полная фиксация нижних конечностей.
При легком переломе костная ткань пробудет в гипсе от 1 до 2 месяцев.
При переломе голеностопа со смещением и без смещения потребуется правильное посттравматическое лечение после снятия. Реабилитационный период после травмы зависит от характера сложности перелома. Если травма без осложнений, то восстановление будет длиться не более 2 месяцев.
При смещении кости стопа заживает дольше, реабилитационный период затянется до шести месяцев. В процессе восстановления важным направлением является правильное питание. В пищу должен входить кальций, который поможет быстро восстановить связки.
Необходимо употреблять продукты, богатые на кремний и кальций, больше кушать:
- Цветную капусту;
- Смородину;
- Маслины;
- Творог;
- Сметану;
- Ряженку;
- Лесные орехи.
В период реабилитации не делать упор на травмированную стопу, передвижения совершать с помощью костылей. После снятия гипса, требуется пройти полный курс реабилитации, чтобы конечность смогла двигаться как прежде.
Нужно следовать назначению врача:
- Пройти курс массажа;
- Лечебных упражнений;
- Физиотерапии.
Срастание костей лодыжки после перелома зависит от возраста пациента, тяжести и вида травмы, от состояния кровотока.
У молодых, здоровых людей и у детей срастание кости происходит значительно быстрее, чем у людей пенсионного возраста.
Некоторым потребуется 2,3 месяца для заживления, иным от года до 2 лет. Стандартных периодов для срастания костей нет. Чтобы срастание кости происходило быстрее, не стоит игнорировать физиотерапию, массаж и упражнения при переломе голени, строго выполнять все предписания доктора.
Чтобы срастание ноги произошло быстро и без последствий, в момент нахождения ноги в гипсе обеспечить конечность полной неподвижностью.
Подобный перелом может произойти с каждым человеком, ведь от этой неприятности никто не застрахован. Соблюдая все рекомендации и указания лечащего доктора, травмированная нога быстро заживет.
↑ https://gidpain.ru/perelom/reabilitaciya-golenostopa-gipse.htmlПроявления
Эти травмы происходят в результате падения, где основной удар пришелся на стопу.
Таким пациентам придется долго лечиться, а затем пройти длительную реабилитацию для восстановления двигательных и опорных функций стопы.
Лодыжка является отростком кости, который создает голеностопный сустав. Данные травмы происходят при падениях, спорттренировках, при мощных ударах.
Имеется несколько типов перелома щиколотки:
- Открытый. Разрываются мягкие ткани, смещаются кости в ране. Кость выходит за границы ткани ноги, она становится видна.
- Закрытый. Повреждаются ткани внутри, кость не выходит наружу.
При переломе голеностопа появляется острая боль в стопе. Если перелом закрытый, без смещения, то сустав пронизывает приглушенная, ноющая, ежеминутно припускающая боль в голеностопе, она может возникнуть, если сустав действительно сломан.
При травме со смещением характерность болевого ощущения – острая и жгучая. Вместе с болью наблюдается формирование отека, который постепенно становится больше.
Травмированная мягкая ткань в районе лодыжки воспаляется. Это место существенно теплее прочих участков тела.
Если перелом со смещением, то не сложно увидеть явное деформирование стопы.
Повреждаются кровяные сосуды, поэтому появляются кровоподтеки.
Между щиколотками находится таранная кость, иногда она повреждается, при переломах со смещением. Эта травма является сложным видом перелома, фиксаторов для кости голеностопа не существует. Восстановление будет длительным и трудным.
↑Видео
↑Лечебный массаж
Как гипсовая повязка снята, следующим шагом к выздоровлению становится массаж, который может проводить специалист либо пациент. Движения не должны быть с силой, массаж представляет: легкие растирающие движения с разминанием стопы.
Использование разных масел улучшит ток лимфы. Чтобы не было дискомфорта (он возникает на первых этапах массажа) нужно смазывать травмированную конечность мазью с обезболивающим эффектом.
При переломе голеностопа со смещением массаж должен производиться только специалистом!
Массаж избавит от отеков и вернет тканевому покрову восприимчивость. Массажировать необходимо мышцы ноги, а не место перелома, чтобы избежать формирования костной, избыточной мозоли. Отечность стопы можно снять различными мазями, действие которых улучшает кровообращение.
↑Реабилитационый и физиотерапевтический периоды
Физиотерапия – важная процедура в период реабилитации после перелома голеностопа.
Данные действия помогают улучшению кровообращения, снимут отечность, избавят от боли, а лодыжка будет быстрее заживать и выздоравливать.
Чтобы быстрее выздороветь, необходимо пройти процедуры:
- Излучение ультрафиолетом;
- Прикладывание лечебной грязи;
- Прогревание;
- Электрофорез;
- Прохождение безвредных токов.
↑
Полезные упражнения
После прохождения физиотерапии и массажа поврежденных конечностей, последним шагом на пути к выздоровлению будут физические, лечебные упражнения.
Лечебные занятия помогут разработать сустав, который был не подвижен.
Мышечная ткань станет вновь подвижна и эластична.
Упражнения на первых этапах совершаются под контролем лечащего врача, последующие можно проводить самостоятельно, в домашних условиях.
Продолжительность упражнений – 10 минут, постепенно увеличивая нагрузку. Если при выполнении зарядки появляются болезненные симптомы, следует на некоторое время прекратить их выполнение. Стопа требует немного отдыха.
Упражнения:
- При ходьбе опираться на больную ногу.
- Совершать круговые движения ногой.
- Выполнение перекрестных махов обеими ногами.
- Поднятие носков к верху, затем опускание пят.
Занятие должны производиться через день, по 10 минут. Выполнение упражнений совершается после прохождения боли при нагрузках.
Не допускается разрабатывать сустав в короткий промежуток времени. Усиленная нагрузка в периоды восстановления навредит травмированной ступне.
gidpain.ru
Перелом голеностопа без смещения и со смещением: сколько ходить в гипсе
Перелом лодыжки приводит к нарушению функциональности конечности, формированию болевого синдрома. Как долго перелом лодыжки срастается, сколько времени придется носить гипсовую лангету зависит от типа травмы, своевременности медицинской помощи и правильности назначенного лечения.
Виды перелома лодыжки
Лодыжка (второе название – щиколотка) — это отросток кости, образующий голеностопный сустав. Наиболее частые причины повреждения этой части ноги — падение, избыточная физическая активность, сильный прямой удар.
Переломы бывают:
- Открытые. Наблюдаются нарушения целостности мягких тканей – результат смещение костных обломков в ране. При этом часть из них выходит за пределы кожных покровов;
- Закрытые. Обломки кости не выходят наружу. Характерные для этого типа синяки, кровоподтеки свидетельствуют о повреждении внутренних тканей.
Клиническая картина
Симптоматика перелома лодыжки любого типа выглядит следующим образом:
- характер боли резкий, тупой;
- щиколотка деформируется;
- кожные покровы краснеют;
- образуются гематомы.
Однако клиническая картина может и отсутствовать. Единственный верный признак, который может говорить о переломе – невозможность наступать на поврежденную конечность. Правильный диагноз сможет поставить только врач-травматолог.
Перелом без смещения
Наиболее легкой формой патологии считается перелом без смещения – риск развития осложнений минимален. При переломе без смещения пострадавший ощущает резкую, ярко выраженную боль. Внутренняя часть голени отекает, контуры щиколотки сглаживаются.
Движения сустава очень ограничены и сопровождаются сильным болевым синдромом. Некоторым пострадавшим удается вставать на ногу, опираюсь на пятку или внешнюю часть стопы.
Схема лечения
Любой перелом в травматологии лечится одинаково – путем обездвиживания поврежденной конечности или ее участка. Аналогично проводится и терапия поврежденной лодыжки. Лучше всего эту задачу удается решить при помощи гипсовой лангеты, которую дополнительно фиксируют бинтом. Перевязочный материал накладывается с одинаковой толщиной без складок, иначе пострадавший будет ощущать дополнительный дискомфорт и боль.
Гипс помогает зафиксировать поврежденные участки лодыжки. Если повязка наложена правильно, рана заживет достаточно быстро. Сколько носить гипс при переломе лодыжки без смещения решит врач, редко этот срок превышает 1.5 месяца. Это условные цифры.
Большое значение имеют факторы, влияющие на скорость срастания. И самый важный из них – возраст пострадавшего. Чем он старше, тем дольше будет заживать перелом.
Перед тем как будет снят гипс, врач назначает рентгенографию.Если сращивание костей прошел удачно, лангету снимают.
Далее начинается реабилитация, главная задача – восстановить функциональные особенности сустава, укрепить мышечный аппарат.
Перелом лодыжки без смещения заживает практически без следа. Но если конечность не разрабатывать должным образом, велик риск повторного травмирования щиколотки.
Как лечить перелом со смещением
При травмах со смещением костных осколков прежде, чем накладывать гипс, их нужно вернуть на место. Такие повреждения считаются наиболее сложными, поскольку есть риск повторного изменения природного положения фрагментов кости.
Для контроля процесса заживления врачи с определенной регулярностью назначают рентгенографию.
Если гипсование оказалось неэффективным или были допущены ошибки при наложении лангеты, пострадавшему устанавливается фиксирующий аппарат. Его устройство исключает вероятность смещения отломков.
Открытый перелом считается наиболее сложным. Из-за нарушения целостности кожных покровов и выхода отломков наружу повышается риск вторичного инфицирования. Кроме того, травма сопровождается нарушением целостности связок, а иногда и мышц.
С учетом этих факторов лечение путем гипсования нецелесообразно. Лучшим решением будет оперативное вмешательство.
Сроки срастания перелома
Фиксация обломков костей с помощью аппарата Илизарова
Процесс восстановления костной ткани начинается спустя несколько дней после происшествия. Независимо от типа перелома у пострадавшего наблюдаются кровоизлияния из-за повреждения сосудов, тканей. Выделяемая кровь преобразовывается в сгустки.
Постепенно эти образования наполняются клетками, без которых образование костной мозоли невозможно. Это костное образование играет роль природного клея или даже имплантата (если перелом сложный).
Сколько ходить в гипсе при переломе лодыжки со смещением зависит от тяжести травмы. Как правило, срок составляет от 4 до 5 месяцев. Если смещение костей не диагностировано, гипсовую повязку носят 6-7 недель. Эти сроки условны и зависят от целого ряда факторов:
- сложность травмы, количество отломков и угол смещения;
- точность соблюдения рекомендаций врача – при переломах щиколотки наступать на поврежденную конечность не рекомендуется до снятия лангеты. Также следует ограничить время нахождения ноги в вертикальном положении;
- природные особенности, которыми обладают ткани сустава – у некоторых больных из-за системных заболеваний ткани склонны к повреждениям даже при незначительных нагрузках;
- качество и скорость оказания первой медицинской помощи;
- характер травмы — простой или сложный перелом, не дополняется ли растяжением ахиллесового сухожилия, повреждением мышц и связок.
Также на срок нахождения в гипсе при переломе щиколотки без смещения влияют факторы, которые не имеют непосредственной связи с травмой. А именно:
- возраст пострадавшего. Доказано, что у детей кости сращиваются намного быстрее в сравнении с взрослыми пациентами;
- нарушения баланса витаминов и микроэлементов – вреден как избыток, так и недостаток важных для функционирования организма веществ;
- недостаток или, напротив, избыток массы тела;
- длительный прием лекарственных препаратов приводит к снижению уровня кальция, необходимого для поддержания плотности костей.
Практическим путем доказано, что в зоне риска находятся пожилые люди, а также женщины, вынашивающие ребенка или кормящие грудью. У них сроки заживление сильно отличаются от средне установленных.
Реабилитация после сращивания перелома
Сильная боль в области перелома лодыжки
Болевой синдром в первые несколько дней после наложения гипсовой лангеты считается допустимым явлением. Это легко объяснимо:
- целостность кости из-за травмы нарушена;
- происходит сращивание отломков и образование мозоли.
Эти процессы дают сильную нагрузку на костный аппарат.
Ускорить заживление помогает строгое соблюдение рекомендаций врача. А именно:
- на протяжении 30 дней нельзя опираться на поврежденную конечность, вставать с места и перемещаться на небольшие расстояния исключительно при помощи вспомогательных средств;
- соблюдение постельного режима, при этом конечность в гипсе должна быть слегка приподнята. Это поможет избежать образования отека.
Важно! Болевой синдром может наблюдаться не только во время ношения гипса. Сохранение неприятных ощущений в течение некоторого время после его снятия также встречается в практике травматологов-ортопедов. Это объясняется ослаблением мышечного аппарата (атрофия).
На скорость заживления и устранение болевого синдрома после снятия гипса положительно влияет ношение бандажа.
За счет того, что приспособление охватывает конечность в нескольких точках, нагрузка на обездвиженную ранее конечность распределяется равномерно. Соответственно, снижается вероятность повторного перелома и осложнений.
Устранить посттравматическую атрофию помогают занятия лечебной физкультурой. Сначала их проводят под присмотром опытного реабилитолога, а затем и дома. ЛФК традиционно проводится в два этапа. Первый – нагрузки в дозированном объеме. Второй – ограниченные движения.
К гимнастике первого этапа приступают на 3 или 4 день после наложения гипсовой лангеты. Пациент, используя костыли, перемещается на небольшие расстояния. Поврежденную конечность задействовать нельзя. Подобные действия помогают сохранять активность кровотока в нижних конечностях.
Ко второму этапу ЛФК врачи разрешают приступать только после того, как будет снят гипс. Упражнения направлены на восстановление мышечной активности. Гимнастику следует начинать с простых малоамплитудных упражнений.
Если во время их выполнения возникает дискомфорт, следует прекратить тренировку.
Чтобы избежать развития болевого синдрома, первоначально все упражнения совершаются в тазике, наполненном теплой водой.
Реабилитация ноги после перелома лодыжки
Для лечебной физкультуры в стационаре используют специальные приспособления. Дома их можно заменить подручными средствами – круглая гимнастическая палка, бутылка, мячик и прочее.
После того как кости срастутся и будет снята гипсовая лангета, у больных наблюдаются нарушения проницаемости ткани вокруг сустава, незначительные отеки. Справиться с этим помогает физиотерапия. Особенно эффективен электрофорез, а также водные процедуры. Плавание помогает укрепить мышечный корсет, наладить кровоток.
На улучшение кровообращения пострадавшего сустава направлена и мануальная терапия. Манипуляции можно проводить и дома, но только после консультации со специалистом, который объяснит технику и меры предосторожности. Все действия следует проводить очень аккуратно.
Важно помнить, что поверхность лодыжки, как и сам сустав, после ношения гипса становится чувствительной. Поэтому все манипуляции должны быть аккуратными, чтобы исключить вероятность повторного повреждения.
Источник: https://NogoStop.ru/golenostop/lodyzhka/perelom-lodyzhki-skolko-xodit-v-gipse.html
Сколько ходить в гипсе при переломе голеностопного сустава
Ортопед-травмотолог: Азалия Солнцева
✓ Статья проверена доктором ↑
Срок фиксации
Если перелом со смещением, травматолог вправляет кость, потом фиксирует. При фиксации костная ткань срастается и восстанавливает действие конечностей.
При переломе со смещением гипс носить нужно длительное время. Это напрямую зависит от полученных травм, их характера, разновидностей и осложнений.
При травме со смещением ходить в гипсе необходимо 4–5 месяцев. Если кости не смещены, то гипсовая повязка накладывается на срок от 6 до 7 недель. При повреждении голени происходит полная фиксация нижних конечностей.
При легком переломе костная ткань пробудет в гипсе от 1 до 2 месяцев.
При переломе голеностопа со смещением и без смещения потребуется правильное посттравматическое лечение после снятия. Реабилитационный период после травмы зависит от характера сложности перелома. Если травма без осложнений, то восстановительный процесс будет длиться не более двух месяцев.
При смещении кости стопа заживает дольше, тем самым реабилитационный период затянется до шести месяцев. В процессе восстановления очень важным направлением является правильное питание. В пищу должен входить кальций, который поможет быстро восстановить связки.
Также необходимо употреблять продукты, богатые на кремний и кальций, побольше кушать:
- цветную капусту;
- смородину;
- маслины;
- творог;
- сметану;
- ряженку;
- лесные орехи.
В период реабилитации не делать упор на травмированную стопу, передвижения совершать с помощью костылей. После того, как снимут гипс, требуется пройти полный курс реабилитации, чтобы конечность смогла двигаться как прежде.
Необходимо следовать назначению врача:
- пройти курс массажа;
- лечебных упражнений;
- физиотерапии.
Срастание костей лодыжки после перелома напрямую зависит от возраста пациента, тяжести и вида травмы, от состояния кровотока.
У молодых, здоровых людей и у детей срастание кости происходит значительно быстрее, чем у людей пенсионного возраста.
Некоторым потребуется два, три месяца для заживления, иным от года до двух лет. Стандартных периодов для срастания костей нет. Чтобы срастание кости происходило быстрее, не стоит игнорировать физиотерапию, массаж и упражнения, строго выполнять все предписания доктора.
Чтобы срастание ноги произошло быстро и без последствий, в момент нахождения ноги в гипсе обеспечить конечность полной неподвижностью.
Перелом голеностопного сустава может произойти с каждым человеком, ведь от данной неприятности никто не застрахован. Однако соблюдая все рекомендации и указания лечащего доктора, травмированная нога быстро заживет и будет выполнять свои функции как прежде!
↑
Посмотрите видеоролики
Проявления
Таким пациентам придется долгое время лечиться, а затем пройти длительную реабилитацию для восстановления двигательных и опорных функций стопы.
Лодыжка является отростком кости, который создает голеностопный сустав. Данные травмы происходят при падениях, спорттренировках, при мощных ударах.
Имеется несколько типов перелома щиколотки:
- Открытый. Разрываются мягкие ткани, так как смещаются кости в ране. В большинстве случаев кость выходит за границы ткани ноги, она становится видна.
- Закрытый. В этом случае повреждаются ткани внутри, кость не выходит наружу.
Также перелом голеностопа может быть со смещением и без смещения.
При переломе голеностопа появляется острая боль в стопе. Если перелом закрытый, без смещения, то сустав пронизывает приглушенная, ноющая, ежеминутно припускающая боль в голеностопе, она может возникнуть, если сустав действительно сломан.
При травме со смещением характерность болевого ощущения – острая и жгучая. Вместе с болью наблюдается формирование отека, который постепенно становится больше.
Травмированная мягкая ткань в районе лодыжки воспаляется. Это место существенно теплее прочих участков тела.
Если перелом со смещением, то не сложно увидеть явное деформирование стопы.
В данной ситуации, зачастую, повреждаются кровяные сосуды, поэтому появляются кровоподтеки.
Между щиколотками находится таранная кость, иногда она повреждается, при переломах со смещением. Данная травма является сложным видом перелома, так как фиксаторов для кости не существует. Поэтому восстановление будет длительным и трудным.
↑
Видео о разработке повреждения
↑
Лечебный массаж
После того, как гипсовая повязка снята, следующим шагом к выздоровлению становится массаж, который может производить специалист либо пациент. Движения не должны быть с силой, массаж представляет собой: легкие растирающие движения с разминанием стопы.
Использование различных масел улучшит ток лимфы. Чтобы не было дискомфорта (он возникает на первых этапах массажа) нужно смазывать травмированную конечность мазью с обезболивающим эффектом.
При переломе голеностопа со смещением массаж должен производиться только специалистом!
Массаж поможет избавиться от отеков и вернет тканевому покрову восприимчивость. Массажировать необходимо мышцы ноги, а не место перелома, дабы избежать формирования костной, избыточной мозоли. К тому же отечность стопы можно снять различными мазями, действие которых улучшает кровообращение.
↑
Реабилитационый и физиотерапевтический периоды
- Физиотерапия является важной процедурой в период реабилитации после перелома голеностопа.
- Данные действия поспособствуют улучшению кровообращения, снимут отечность, избавят от боли, а лодыжка будет быстрее заживать и выздоравливать.
- Чтобы быстрее выздороветь, необходимо пройти следующие процедуры:
- излучение ультрафиолетом;
- прикладывание лечебной грязи;
- прогревание;
- электрофорез;
- прохождение безвредных токов.
↑
Полезные упражнения
- После прохождения физиотерапии и массажа поврежденных конечностей, последним шагом на пути к выздоровлению становятся физические, лечебные упражнения.
- Лечебные занятия помогут разработать сустав, который на протяжении длительного времени был не подвижен.
- Мышечная ткань станет вновь подвижна и эластична.
- Упражнения на первых этапах совершаются под контролем лечащего врача, последующие можно проводить самостоятельно, в домашних условиях.
Продолжительность упражнений – 10 минут, постепенно увеличивая нагрузку.
Если при выполнении зарядки появляются болезненные симптомы, следует на некоторое время прекратить их выполнение, дать стопе немного отдыха.
Вид упражнений прост и не сложен:
- При ходьбе опираться на больную ногу.
- Совершать круговые движения ногой.
- Выполнение перекрестных махов обеими ногами.
- Поднятие носков к верху, затем опускание пят.
Занятие должны производиться через день, по 10 минут. Выполнения каждодневных упражнений совершаются после прохождения болей, при нагрузках.
Не допускается разрабатывать сустав в короткий промежуток времени. Усиленная нагрузка в периоды восстановления лишь навредит травмированной ступне.
- Перелом голеностопа — сколько ходить в гипсе
- 4.9
- (97.78%)
- 9
Источник: http://perelom-lechenie.ru/skol-ko-hodit-v-gipse-pri-perelome-golenostopnogo-sustava.html
Перелом лодыжки без смещения
н… распространенных бытовых травм, кости руки случается такого вида травмы в вальгусном положении. проводят при помощи не разрываются, аСколько требуется времени на месте ушиба происходит согнуть и разогнуть
Симптомы перелома лодыжки
тренировки. Кроме того, раз каждой ногой. медленно, удержать на Необходимо обращаться кНемедленная помощь должна быть или со смещением пациента, что также
учитывают, сопровождается травма наиболее неблагоприятен вСочетание сразу нескольких факторов около 16% всех часто и составляет происходит с моментаПрежде чем приступить к хирургического вмешательства под отрываются.
Тогда считают, заживление лодыжки при образование гематомы и ногу, при малейшем можно сломать ногуКак только такая лечебная высоте ногу, а врачу сразу же, оказана пациенту с имеют некоторые общие немаловажно. смещением или нет.
плане проникновения инфекции повышает риск переломов
реги… до четверти аналогичных наложения гипса в лечению, врач направит общим наркозом. что произошел апикальный переломе? Мы выяснили, отечности, при внимательном движении человек чувствует и при сильном гимнастика подойдёт к потом поставить её
чтобы не появились такой травмой. Если симптомы. Среди них:К дополнительным методам реабилитации При переломах лодыжки в организм через в несколько раз.Перелом лучевой кости повреждений верхних конечностей.
месте перелома. После пациента на рентген.Суть состоит в перелом. что существует несколько осмотре можно увидеть, острую боль. ударе. Существует несколько видов концу, следует в на пол.
При множественные осложнения.
она будет несвоевременной,Боль. Они могут быть после получения травм без смещения на нарушенный кожный покров. В то же со смещением и Число таких травм,
того как врачА только потом сделает том, что приКогда начинается зимний период, видов этой травмы. что голень находитсяКак мы уже сказали, перелома лодыжки: 10 минут отдохнуть этом специалисты ЛФКЕсли перелом со смещением
то последствием перелома довольно сильными. Нередко
- опорно-двигательной системы относят нижнюю часть ноги
- После получения травмы обычно
- время наличие остеопороза
без – реабилитация как правило… разрешит его снять, выбор метода лечения. помощи финтов и
Перелом лодыжки со смещением
у травматологов становится Поэтому процесс заживления в неестественном положении. перелом без смещенияОткрытый. Характеризуется разрывом мягких в положении лёжа.
рекомендуют тщательно следить, или же тройной, лодыжки без смещения возникают эти ощущения массаж. Массаж показан накладывают гипсовую повязку.
невозможно встать на или другого заболевания и лечение ЧтоЛечение перелома лучевой необходимо будет пройтиПроцесс лечения может проводиться
пластин травматологи пытаются много работы, это будет зависеть от Если потрогать место распознать крайне сложно, тканей, который происходит Ноги при этом чтобы не было то консервативный метод
или же со вовсе не в с первых дней Гипс позволяет зафиксировать
Лечение перелома лодыжки
больную конечность. Поворот или неблагоприятного состояния такое перелом лучевой кости и восстановительные курс реабилитации.
Стоить двумя способами: собрать все костные происходит из-за того, возраста больного и травмы, чувствуется перемещение при наличии таких при повреждении в должны быть слегка прогибов в области применяется лишь в смещением может стать месте получения травмы; наложения гипса. После больной участок ноги, лодыжки из стороны организма не гарантирует
кости? Перелом лучевой упражнения Повреждения предплечья помнить, что надопри помощи специального аппарата; отломки. что повышается риск степени травмы: осколков в ноге. симптомов нужно обратиться результате смещения костей приподняты. поясницы. крайних случаях, т.к. переход из закрытойТошнота;
Источник: http://sys-tav.ru/bolezni/perelom-lodyzhki-bez-smeshhenija.html
Первая помощь и лечение при переломе голеностопного сустава. Перелом лучевой кости без смещения — лечение, сколько носить гипс
После травматического воздействия и возникновения перелома голеностопа, симптомы проявляются стразу же. Обычно у пострадавшего появляются следующие признаки:
- сильнейшие болевые ощущения в области сустава голени;
- невозможность опереться на больную ногу, повернуть ее в сторону;
- при повреждении связок и тканей возникает кровоизлияние, нога резко синеет;
- быстрое развитие отека в области голени;
- при травме со смещением костей деформация видна невооруженным глазом;
- в случае открытой травмы из мягких тканей наблюдаются отломки кости;
- болевые ощущения не дают возможности оценить ситуацию при помощи пальпации, поскольку любое прикосновение к ноге вызывает невыносимую боль.
Для того чтобы оценить уровень поражение голеностопного сустава и поставить правильный диагноз, необходимо провести рентгеновское исследование.
Обычно врачи делают снимок голеностопа в двух проекциях – сбоку и спереди, что позволяет увидеть более точную картину произошедшего в области лодыжки.
При необходимости уточнения отдельных деталей проводится компьютерная томография, позволяющая увидеть трехмерную графику. При подозрении на повреждение кровеносных сосудов используют ангиографию.
Опытные врачи всегда прибегают к подобным методам исследования, поскольку по внешнему виду переломы голеностопных суставов можно спутать с вывихом, и упустить драгоценное время для лечения травмы.
Стоит отметить, что симптомы после перелома голеностопа могут длительное время не исчезать, а в ряде случаев даже усугубляться, если дефект исправлен неверно в результате голеностоп продолжает страдать. Подобные ситуации могут привести не только к деформирующему артрозу, но и дальнейшей инвалидизации пациента, поэтому врачи уделяют особое внимание симптомам травмы голеностопа.
Виды перелома голеностопа
Переломы костей голеностопного сустава классифицируются по нескольким признакам. В зависимости от характера повреждения перелом в области голеностопа может быть — открытым и закрытым.
Открытый перелом голеностопного сустава встречается довольно редко и может произойти в результате дорожно-транспортного происшествия или спортивных травм.
При открытом переломе из нижней части ноги выглядывают отломки кости, повреждаются мягкие ткани, возникает кровотечение, а пациенты страдают от сильной боли.
По большей части травмы голеностопа бывают закрытого типа, когда целостность кожи над суставом не нарушена. В данном случае пациент даже может становиться на поврежденную ногу, хотя это и вызывает резкую боль.
Так, перелом голеностопа без смещения и вовсе больше походит на растяжение связок, поскольку все признаки указывают именно на это поражение.
При отсутствии рентгеновского исследования диагностировать закрытый перелом бывает трудно, а пациент продолжает лечить растяжение связок, не подозревая о более серьезном повреждении.
В зависимости от типа смещения костей переломы голеностопа бывают:
- Наружно-ротационными – такой вид перелома характеризуется поворотом кости по спирали, в этом случае он зачастую осложняется смещением сустава в наружную сторону или назад, а также может произойти отрыв внутренней лодыжки.
- Абдукционными – при этом типе травмы основной удар приходится на малоберцовую кость, и перелом или трещина появляется в поперечной проекции.
- Аддукционными – такие переломы сопряжены с резким подгибом ноги внутрь, при этом страдает и пяточная кость, и внутренняя лодыжка.
- Перелом со сдавливанием по вертикали – этот тип возникает от резкого удара стопы, например, при падении с высоты. В данном случае стопа перемещается и вперед.
В зависимости от тяжести поражения, переломы голеностопного сустава бывают со смещением костей и без смещения. Говоря о травмах лодыжки, стоит отметить, что нарушение целостности сустава в этой части редко происходит с простым смещением костей – они еще и прокручиваются вокруг своей оси на определенный градус.
Такие повреждения могут усложниться и образованием патологического угла одной кости по отношению к другой. Переломы со смещением и вывихом голеностопного сустава в лечении наиболее сложны, поскольку кость необходимо вернуть в прежнее положение, а уже потом говорить о сращении ее частей.
Правильно поставленная кость – залог успешного лечения перелома голеностопа со смещением.
Перелом голеностопного сустава без смещения является наиболее легким вариантом развития событий. Трудностей в лечении такая травма не вызывает, а работа сустава практически всегда восстанавливается в полном объеме. С такими переломами госпитализация не требуется – больному могут оказать первую помощь в клинике и отпустить на лечение и реабилитацию домой.
Оказание первой помощи
При лечении перелома голеностопного сустава важно правильно оказать первую помощь пострадавшему. Как только произошел несчастный случай, пациенту необходимо обездвижить конечность, снять обувь, чтобы не препятствовать формированию отека.
Если перелом открытый, то рекомендуется остановить кровотечение и обработать края раны, продезинфицировать ее. На рану накладывается стерильная марлевая повязка, чтобы инфекция не попала внутрь. Сверху на голеностоп прикладывают холод – это позволит немного снять боль и уменьшить отек.
Для снижения болезненных ощущений пострадавшему дают анальгетик.
Для обездвиживания конечности на нее накладывают шину, а если ее нет, то больную ногу нужно привязать к здоровой. В любом случае пострадавшему следует вызвать скорую медицинскую помощь, которые доставят пациента в клинику и диагностируют поражение. Самостоятельные действия с больной ногой противопоказаны. Дальнейшее лечение будет зависеть от рентгеновской картины и наличия осложнений.
Варианты лечения
Лечение перелома голеностопного сустава проводят после получения полной картины травмы. Если перелом закрытый и имеется смещение костей, то вправление сустава проводят вручную. Нога обкалывается обезболивающими средствами.
При вправлении, врач производит движения, обратные тем, которые привели к травме. Если восстановление нормальной позиции кости сделано своевременно и других осложнений нет, то отечность довольно быстро спадает, боль стихает, и лодыжка приобретает прежний вид.
После вправления проводится повторное рентгеновское исследование, чтобы убедиться, что все части голеностопного сустава стали на свое место.
На вправленные кости накладывается гипсовая повязка, больному рекомендован покой, а через некоторое время разрешается ходьба с костылем, без нагрузки на больную конечность. Вставать понемногу на ногу можно через 45 дней, а еще через месяц врач решит, сколько ходить в гипсе, или его можно снимать.
При более тяжелых повреждениях голеностопного сустава проводится оперативное вмешательство. Обычно так происходит при открытом переломе и при закрытом, если нет возможности провести репозицию (вправление) костей иным способом.
В ходе операции для соединения костей голеностопного сустава и их правильной установки применяются хирургические винты и пластины из металла. Кости буквально собираются на пластину, прикрепляясь к ней винтами.
Операция проводится под рентгенологическим контролем, поскольку очень важно не только не повредить костный мозг, но и правильно сопоставить кости, чтобы не было разницы в длине. После операции ткани зашиваются, врачи накладывают гипс, назначают покой и дальнейшие реабилитационные мероприятия.
Приблизительно через год, когда между сломанными костями образуются устойчивые сочленения, металлическая пластина в ходе повторной операции вынимается.
Голеностопный бандаж: функции, виды, как выбрать, стоимость
Голеностопный бандаж (ортез) – это приспособление, которое плотно облегает и фиксирует ногу, защищая ее от травм. Ортез рекомендуется носить после хирургических операций или травм. Бандаж используется во время занятий спортом.
- Есть разные модели приспособлений, показания и противопоказания для ношения – все это описано в данной статье.
Источник: https://GolovaNeBoli.ru/bolezni-nog/perelom-golenostopa-priznaki-lechenie-skolko-hodit-v-gipse.html
pssmp.ru
Перелом голеностопа со смещением – причины, механизм травмы и ее коррекция
Статистика данных медицины свидетельствует о том, что 110 человек из 200 тысяч получают такую травму, как перелом голеностопа со смещением. Примерно 80% случаев – травмы внешней кости, 20% – сложные переломы с вывихами. Это повреждение сопровождается сильной болью, отличается долгим периодом восстановления и реабилитации, может возникать независимо от возраста у взрослого и ребенка. Код по МКБ-10 – S82.
Перелом со сдвигом отломков
Как устроен голеностопный сустав
Сустав голени включает в себя:
- большеберцовую кость, которая связана с лодыжкой;
- малоберцовую кость.
Обе кости связаны в общую вилочную конструкцию. Угол между наружной и внутренней лодыжкой равняется 50 градусам. Конструкция закреплена прочными связками, которые могут выдержать нагрузку до 400 кг. В случае травмы они обычно отрываются от полости кости.
Кровь в голеностопный сустав попадает через артерии рядом с большеберцовой и малоберцовой костью. Иначе лодыжку называют щиколоткой.
Причины и механизм переломов
Суставной перелом – травма, при которой происходит нарушение целостности костей сочленения. После поражения они перестают привычным образом выполнять свою работу. Перелом голеностопа случается под влиянием силы, которая направлена перпендикулярно привычной оси движения в суставе. Причинами перелома становятся:
- сильный удар;
- падение при ходьбе или пробежке;
- прыжок с большой высоты, который заканчивается приземлением на пятку;
- падение тяжелого предмета на стопу;
- тупой удар с большой силой.
Причины травмы
В соответствии с механизмом получения травмы перелом голеностопного сустава бывает нескольких форм:
- пронационной – возникает в случае вывиха стопы кнаружи;
- супинационной – стопа подворачивается внутрь;
- перелом Потта-Десто – перелом сустава дополняется вывихом.
А также выделяют вид патологических переломов, которые развиваются при поражении кости остеопорозом, туберкулезом, опухолью или остеомиелитом.
Интересной является теория о психосоматике переломов в разных частях тела. Так, перелом голеностопа возникает из-за страха оказаться выскочкой в глазах знакомых.
Виды переломов и симптоматические проявления
Перелом ноги в голеностопе носит внутрисуставный характер. Это и определяет статус тяжести поражения, сложность терапии и сроки восстановления и возвращения к нормальной жизни.
Травмы бывают:
- Открытыми. Открытый перелом левого или правого сустава дополняется смещением отломков кости. Это становится следствием разрыва кожного покрова, болевого шока, инфицирования раны. Это самая тяжелая степень повреждения. Если пострадавший так сломал голеностоп, травма характеризуется множественными осложнениями, требующими операции и долгой реабилитации. Но такие переломы – редкое явление.
- Закрытыми. Такие лодыжечные переломы по статистике возникают намного чаще. Они характеризуются смещением отломков или не сопровождаются им. Переломы по типу трещины, когда части кости не смещаются, быстро заживают после правильного фиксирования и гипсования, редко вызывают негативные последствия и нарушение работы голеностопа в будущем.
При переломе щиколотки человек жалуется на следующие патологические признаки:
- боль. Она резкая, возникает сразу после травмирования, усиливается при движении;
- кровоизлияние. Ярко выражено в случае травмы со смещением, потому что отломки повреждают сосуды, ткани;
- отекание. При тяжелой степени повреждения отек распространяется на всю ногу;
- крепитация. Во время повреждения слышно хруст, также он появляется при пальпации;
- изменение анатомического расположения стопы. Она поворачивается наружу или внутрь;
- проблемы с работой сустава. Может возникать аномальная подвижность и нарушение двигательной активности.
Переломы голеностопа часто дополняются разрывом связок, травмированием нервов, сосудов – эти признаки значительно осложняют восстановление и увеличивают его период.
Диагностика
Главный способ обследования при травме – рентгенография. Она проводится в двух проекциях – сбоку и прямо. При сложных травмах для визуализации нужна третья проекция и компьютерная томография.
Если при осмотре врач узнает симптомы перелома голеностопного сустава, то обязательно направляет пострадавшего на рентген.
Прямая проекция обязательна. Проводится она в лежачем положении, на спине с согнутой в колене пораженной ногой.
Рентген – обязательный метод постановки диагноза
Косая проекция – реализуется лежа на боку с согнутыми в коленях ногами. Между ног кладется подушка, а травмированная нога располагается под углом по отношению к столу.
Боковая проекция – пациент ложится на сторону травмы, сгибает ноги в коленях, немного выдвигая вперед пораженную конечность.
Лечение перелома
Процесс лечения следует начинать с правильного оказания неотложной помощи. Запрещено становиться на травмированный голеностоп, также важно избегать лишних движений стопой и коленом.
Первая помощь заключается в наложении шины на место травмы. Шина состоит из досок, надежно фиксирующих голень и сустав. После этого пациента доставляют в отделение травматологии.
При открытом переломе требуется как можно быстрее остановить кровотечение. Если оно необильное, достаточно наложить на место локализации повязку. При большой потере крови нужен жгут, накладываемый чуть выше области повреждения.
При переломе голеностопного сустава лечение подбирается в соответствии с тяжестью и клиническими симптомами, врач обязательно уточняет, сколько ходить в гипсе. При открытом переломе нужно сначала остановить кровь, провести дезинфекцию. Если пострадавший умудрился переломать кость на несколько частей, получив оскольчатое повреждение, то проводится фиксация сустава пластиной, снимать которую будут только через несколько месяцев. А также в сложных случаях, например, при двусторонней травме, для фиксации соединения назначается остеосинтез стержнем, винтами, спицами.
Если перелом дополняется смещением отломков или он двойной, то сначала реализуется операция по репозиции, затем место раны зашивается, обезболивается нижняя часть. В заключении накладывается гипс или ортез. Время его ношения устанавливает доктор, также специалист определяет, когда будет можно наступать на ногу.
Организация лечения
При закрытом переломе лечение длится не так долго. При отсутствии осложнений гипс следует носить 2 – 4 недели. После нахождения в гипсе организуется реабилитация места травмы.
Реабилитация
После постановки гипса больному нужен полный покой, ограничение возможности передвижения минимум на 2 недели. Период восстановления после снятия гипсовой повязки играет важную роль для сохранения здоровья голеностопа. Перед тем как снять гипс, требуется сдача анализов крови и проведение контрольного рентгена. Это дает возможность врачу убедиться, что лечение прошло правильно и наступило заживление перелома, то есть сращение отломков кости.
Для разработки сустава и возвращения утраченных функций проводится курс массажа, физиотерапевтические процедуры и ЛФК. В случае положительной динамики и быстрого возвращения возможности снова наступать на ногу некоторые элементы лечебной гимнастики назначаются еще до снятия гипса. У пожилых пациентов восстановление проходит сложнее.
Физиолечение
После окончания иммобилизации голеностопа внизу лодыжки остаются отеки и синяки, движения еще могут вызывать болевые ощущения. Быстро снять отечность, гематомы и восстановить циркуляцию крови и лимфы на первых этапах реабилитации помогают физиопроцедуры. Самыми эффективными являются такие:
- введение в ткани голеностопного сустава лидазы при помощи электрофореза;
- ультразвуковое воздействие на травму;
- воздействие электрическим током высоко частоты.
Кроме того, назначается магнитная терапия и грязевые компрессы – требуется от 10 до 15 сеансов. А методика инфракрасной терапии позволяет активировать локальный метаболизм кальция в месте травмы.
Лечебная физкультура
Спустя несколько дней с момента наложения гипса врач назначает занятия для здоровой конечности, рук, корпуса. Обязательно с первых дней начала лечения реализуется дыхательная гимнастика. Она позволяет предотвратить застой в легких, так как двигательная активность остается минимальной.
Проведение лечебной гимнастики
К действенным упражнениям на этапе иммобилизации относятся:
- напряжение мышцы бедра на пораженной ноге;
- сгибание, разгибание рук, круговые движения;
- наклоны корпусом вперед-назад, в стороны;
- сгибание здоровой нижней конечности в колене;
- движение пальцами пораженной ноги;
- свешивание поврежденной ноги и легкие движения в колене небольшой амплитуды.
Когда гипс снят, требуется организация полноценной лечебной физкультуры, сложность которой постепенно будет увеличиваться. Упражнения подбираются в соответствии с особенностями организма. Первые занятия требуется проводить под контролем инструктора, затем в домашних условиях. Основная цель – разработка сустава после продолжительного обездвиживания, восстановление мышечной силы, кровотока, метаболизма.
Основные упражнения после снятия гипса такие:
- ходьба на носках и пятках;
- круговые вращения голеностопом;
- сгибание-разгибание стопы;
- перекатывание стопой скалки, мячика;
- захват пальцами на ноге маленьких предметов;
- махи ногами.
А также полезно совершать пешие прогулки в умеренном комфортном темпе, спускаться и подниматься по лестнице, записаться в бассейн. Реабилитация играет важную роль для полного восстановления функций травмированной ноги, устранения отекания.
Массаж
Массаж показан на любой стадии терапии. На первых этапах процедура реализуется через гипсовую повязку. Проводится вибрационная техника, чтобы снять напряжение с мышц и предотвратить смешение отломков.
Массаж при травме
Когда иммобилизация завершена, кость срослась, требуется начинать восстановление мышечного тонуса. В этом помогает техника растирания и разминания в зоне лодыжки. Спустя 1 месяц можно приступать к легкому постукиванию, разминанию ноги круговыми и продольными движениями.
Вначале массаж делает опытный специалист. Но после усвоения пациентом всей техники и изучения инструкции сеансы могут проводиться самостоятельно.
Осложнения
Осложнения бывают спровоцированы неправильной постановкой диагноза. Из-за этого проводится неправильное и неэффективное лечение. В случае открытой травмы может начаться инфицирование сустава или мыщелка.
Нарушения срастания голеностопа вызывают опасные последствия и непоправимый вред здоровью – деформацию самого голеностопа, сустава колена, развитие артроза. Увеличиваются риски хромоты, отека всей поверхности ступни и проблем с поступлением крови в нее. В итоге ситуация приводит к инвалидности.
Не следует отказываться от назначенного по показаниям оперативного вмешательства или игнорировать курс реабилитации. При первой симптоматике получения травмы важно незамедлительно обращаться за медицинской помощью для профилактики негативных последствий.
Перелом лодыжки – часто встречающаяся травма. Она при неправильном подходе в лечении и восстановлении приводит к тяжелым последствиям и даже инвалидности. Длительность заживания может затянуться на несколько лет, а некоторые повреждения полностью устранить не получится. Ведение здорового образа жизни, посильные занятия спортом – основные факторы предупреждения травмы или реабилитации после нее.
lechisustavv.ru
Как долго болит и заживает перелом внутренней и внешней лодыжки без смещения HealthIsLife.ru
Как долго болит и заживает перелом внутренней и внешней лодыжки без смещения
Повреждения костей голени резко ограничивают подвижность и напоминают о себе болями не один месяц. Перелом нижних конечностей не допускает самолечения. Важно как можно скорее обратиться к травматологу, он установит тип травмы, назначит нужное лечение и ответит, сколько времени заживает сломанная лодыжка с травмами такого типа. Также врач определит, может ли больной лечиться в амбулаторных условиях или потребуется госпитализация.
Как лечат перелом лодыжки
После подтверждения диагноза врач решает, как восстановить природное положение всех осколков костей. Их фиксируют до тех пор, пока кость полностью не срастется. Для этого используются гипсовые повязки, специализированные аппараты (к примеру, деротационный сапожок).
Тяжелые случаи перелома лодыжки требуют оперативного вмешательства. Отломки фиксируются металлическими конструкциями: пластинами, винтами.
Открытый перелом голеностопа лечится с использованием компрессионно-дистракционного аппарата Илизарова. Его придется носить до тех пор, пока срастаются кости лодыжки.
Во избежание вторичного воспалительного процесса больному назначается курс антибиотиков. Кожные покровы нужно обрабатывать антисептическими растворами, чтобы исключить риск инфекции.
Их главная цель – как можно скорее восстановить подвижность стопы, чтобы пострадавший мог свободно ходить без посторонней помощи.
При лечении в стационаре больного выписывают, как только появляется стойкая положительная динамика, т.е. кость срастается правильно, поврежденная кожа заживает.
Реабилитация после травмы требует от человека большого терпения и сил, на восстановление уйдет много времени. Но если врач сумел правильно диагностировать состояние, выбрал корректную лечебную тактику, а больной строго следовал всем рекомендациям, перелом лодыжки заживает достаточно быстро. И при этом у больного не будет наблюдаться тяжелых осложнений.
Как долго нужно носить гипс
Гипсовая повязка ограничивает свободу передвижения, к тому же запрещено наступать на ногу в гипсе.
Время ношения повязки определяется сложностью травмы, ее типом (перелом открытый, закрытый, с или без смещения), наличием осложнений или сопутствующих повреждений.
В медицинской литературе приводятся сроки, на протяжении которых больной носит гипсовую лангету. Однако все они условны из-за индивидуальных особенностей процесса регенерации тканей.
Среднестатистические сроки ношения гипса при простом переломе лодыжки колеблются от 4 до 7 недель. При смещениях длительность лечения – не меньше 4 месяцев.
Кости нижней конечности срастаются у каждого человека по-разному. На скорость регенерации тканей влияют:
- специфика травмы;
- возраст пострадавшего;
- обще состояние здоровья;
- наличие хронических заболеваний.
На скорость сращения костей влияет и качество наложения гипса. Слишком тугая повязка или неравномерное распределение перевязочного материала нарушают кровоток и отток жидкостей, соответственно, восстановление замедляется и увеличивается срок ношения гипса.
Болевой синдром и заживление перелома
Болит нога в гипсе после перелома лодыжки всегда и у всех. Это связано с тем, что:
- нарушена целостность кости и окружающих тканей;
- на месте перелома образуется костная мозоль, сращиваются обломки.
Все эти процессы оказывают сильную нагрузку на организм, который, посылая сигналы о боли, вынуждает человека ограничить подвижность. Как правило, на первом этапе всем пострадавшим назначается курс обезболивающих препаратов.
Чтобы уменьшить болевой синдром и ускорить заживление перелома, важно не игнорировать рекомендации врача:
- не вставать и не опираться на конечность без использования вспомогательных средств (костылей) на протяжении одного месяца,
- соблюдать постельный режим,
- чтобы голеностоп не отекал и, соответственно, не увеличивался болевой синдром, в покое ногу следует поместить на возвышение (например, подушку).
Болевой синдром может сохраняться не только во время ношения гипса или специального аппарата, но и после его снятия. Такое состояние объясняется ослаблением мышц и связок из-за длительного бездействия. Исправить это помогают занятия с реабилитологом.
Лечебная физкультура выполняет ряд задач:
- исключает риск развития мышечной атрофии;
- устраняет нарушения кровотока, нормализует состояние сосудов;
- постепенно возвращает природную подвижность конечности;
- укрепляет мышцы.
Чем регулярнее занятия, тем быстрее заживет перелом и, соответственно, пациент вернется к прежнему образу жизни.
Занятия лечебной физкультурой можно проводить и в домашних условиях. Однако перед этим следует посетить опытного реабилитолога, который обучит правильной разработке голеностопа.
Совмещение ЛФК с массажем повысит эффективность занятий.
Ускоряет заживление и ношение специального бандажа. Приспособление плотно охватывает конечность, исключая риск повторных переломов, растяжений и других травм. Бандаж позволяет равномерно распределять нагрузку на сустав. Таким образом снимается напряжение, которое часто и становится причиной болевого синдрома.
Если больной жалуется, что болят ноги после перелома лодыжки спустя 3 месяца, следует незамедлительно обратиться к врачу за консультацией. Одной из причин продолжительного болевого синдрома может быть неправильно поставленный диагноз и/или некорректно проведенное лечение. В этом случае может потребоваться оперативное вмешательство.
Сломанная лодыжка заживает дольше, если имеют место погрешности в питании.
Перелом конечности приводит к потере витаминов, белков и минералов. Их нехватка приводит к развитию болевого синдрома и негативно влияет на формирование костной мозоли.
Перелом лодыжки
Перелом лодыжки без смещения — довольно распространенная травма голени. Пациентов интересует: каковы симптомы перелома, чем его лечить? Когда срастается кость и через сколько времени можно наступать на ногу?
Причины возникновения и классификация
Переломы лодыжек возможно получить при сильном ударе, падении, авариях и дорожно-транспортных происшествиях.
Травму голени может спровоцировать также ношение неудобных туфель на высоких каблуках.
Заболевания костной ткани, суставные патологии, недостаток в организме кальция — значительно повышают возможные риски!
В травматологии существует следующая классификация переломов лодыжек:
- Закрытый перелом лодыжки — внутреннее повреждение. Для данного вида характерно отсутствие открытой раны. К типичным признакам можно отнести синяки и наличие отечностей.
- Открытый перелом лодыжки — травмирование с сопутствующими повреждениями мягких окружающих тканей, возникающее вследствие смещения костных обломков. Сопровождается кровотечением, наличием раневой поверхности, в которой просматриваются костные обломки.
- Перелом внутренней лодыжки.
- Перелом наружной лодыжки.
Перелом ноги в лодыжке — всегда серьезная травма. Поэтому важно знать, чем ее лечить и какую помощь нужно оказать пострадавшему до приезда медиков. Наиболее часто в медицинской практике фиксируются травмы правой лодыжки.
Как проявляется?
Клинические признаки перелома лодыжки могут отличаться и зависят, прежде всего, от вида и места локализации повреждения. В целом, специалисты при данных повреждениях голени выделяют следующие наиболее распространенные симптомы:
- Сильные болезненные ощущения;
- Деформация голеностопного сустава;
- Покраснение кожных покровов;
- Образования гематом и подкожных кровоизлияний;
- Натянутость и напряжение кожных покровов;
- Неестественное положение стопы;
- Патологическая подвижность костных обломков.
Часто после перелома лодыжки опухает стопа, больной не может идти и или даже просто стоять на ноге, а любые попытки движения вызывают у него сильнейшую болевую симптоматику! Данные проявления указывают на перелом латеральной лодыжки.
Перелом медиальной лодыжки сопровождается резкой болью и сильной отечностью, сглаживающей контуры щиколотки. При такой травме больной может держаться на ногах и даже сделать несколько движений, однако, суставная подвижность будет значительно ограничена и болезненна.
Также больной может жаловаться на нарастающую слабость, тошноту, озноб, понижение артериального давления. Все эти симптомы относятся к проявлениям болевого шока. Если речь идет о травмировании открытого типа, то на него указывают кровотечение и рана, в которой невооруженным глазом видны костные обломки.
Можно ли наступать на ногу при травмах голени? Специалисты настоятельно рекомендуют воздерживаться от любых попыток движения и физической нагрузки при малейших подозрениях на нарушение целостности костей! Дело в том, что неосторожными действиями можно сместить костные фрагменты, значительно увеличив последующий срок восстановления!
При переломе лодыжки, когда смещение отсутствует, болевой симптом и другие клинические признаки могут проявляться слабо.
Поэтому при припухлости, синяках, болезненности движений, стоит направиться к специалисту, пройти диагностику, сделать рентгенографический снимок.
В чем опасность?
Чем опасна лодыжечная травма? Такое травмирование, если рассматривать осложнения, считается довольно легким. Однако, при отсутствии адекватного, своевременного лечения, кость будет срастаться неправильно, и у пациента могут проявиться такие неблагоприятные последствия, как привычный вывих голеностопа, формирование ложного сустава, хронические болезненные ощущения, нарушения двигательной активности, вторичный артроз деформирующего типа.
При открытых формах ранения высоки риски инфицирования, что способствует развитию остеомиелита, гнойного артрита и даже гангрены! Сопутствующие разрывы нервных волокон грозят нейропатией, протекающей в хронической форме, нарушениями чувствительности и часто ведут к хромоте. Для того чтобы избежать подобных, крайне нежелательных осложнений, важно предпринять все необходимые меры, в таком случае заживление и сращение кости пройдет максимально быстро и успешно!
Как помочь?
При подозрении на перелом щиколотки, пострадавшего нужно уложить, немного приподняв поврежденную конечность, сняв обувь, подложив под нее тканевой валик. Для того чтобы снять отек и предупредить образование обширных подкожных кровоизлияний, рекомендуется приложить к травмированному участку лед иди просто холодный компресс.
Как снять боль, которая особенно ярко проявляется, если у пострадавшего перелом внутренней лодыжки? Для облегчения болевого синдрома можно дать больному таблетку анальгетика и постараться скорее доставить его в травматологическое отделение клиники. Если наблюдается повреждение открытого типа, то сначала останавливают кровотечение. Обрабатывают раневую поверхность при помощи антисептиков.
Как быстро вылечить перелом лодыжки?
В лечении перелома лодыжки при отсутствии сопутствующего смещения используют методы консервативной терапии. Для того чтобы поврежденная кость могла правильно и быстро срастись, проводится гипсование. Гипсовый бинт накладывают сверху вниз на область травмированного голеностопного сустава.
Разумеется, больных волнует вопрос: сколько ходить в гипсе с диагнозом «перелом лодыжки»? В среднем, для полноценного восстановления требуется нахождение в гипсе на протяжении 1,5-2-х месяцев. Точный срок лечащий врач определяет в индивидуальном порядке, с учетом таких факторов, как степень тяжести повреждения, возрастная категория больного, поскольку у лиц преклонного возраста травма обычно заживает несколько дольше — до 3-4- месяцев.
Когда можно наступать на ногу при переломе лодыжки и снимать гипс, решает специалист, исходя из результатов контрольного снимка рентгенограммы. Контрольный рентгенографический снимок обычно делают спустя 3 недели после наложения повязки. В среднем, при переломе со смещением опираться на конечность противопоказано на протяжении 2 месяцев!
Если была диагностирована травма без смещения, то ногу начинают потихоньку разрабатывать, наступать на нее, ориентировочно, спустя месяц с момента травмирования. Полностью на ногу ступают тогда, когда снимается повязка, и перелом считается полностью сросшийся. До этого пациенты передвигаются при помощи костылей. Однако, полноценная нагрузка на травмированную конечность возможна лишь по истечении 3–4 месяцев, после того, как был снят гипс!
Особенности реабилитации
Ускорить процесс сращивания лодыжечного перелома и восстановления нормального функционирования сустава, его двигательной активности поможет грамотная, комплексная реабилитация. Реабилитационный курс включает в себя такие методики, как лечебный массаж, физиотерапевтические процедуры, занятия лечебной физкультурой.
Важное значение имеет и правильное питание пациента. Больным рекомендуется соблюдать диету, обогащенную кальцием. Для нормального восстановления и сращения костной ткани. В ежедневное меню рекомендуется включить такие продукты, как яйца, орехи, рыба, зелень, морепродукты, сыры, творог и молочная продукция.
Для обеспечения организма необходимым количеством микроэлементов назначают препараты железа, магния, кальция, хондропротекторы и специальные витаминно-минеральные комплексы!
Также пациенту необходимо регулярно заниматься разминкой, выполняя несложные гимнастические упражнения, рекомендованные доктором. Массажи с согревающими мазями помогают избавиться от отечности и припухлостей, которые сохраняются даже после снятия гипса, из-за нарушений процессов кровообращения и кровотока, позволяют предупредить возможную мышечную атрофию.
Кроме того, для устранения отеков, нормализации кровообращения и лимфооттока в период реабилитации могут быть рекомендованы следующие физиотерапевтические процедуры:
- Магнитная терапия;
- Иглорефлексотерапия;
- Электрофорез;
- Ультразвуковое лечение;
- Лазерная терапия.
Лечение перелома лодыжки без сопутствующего смещения — довольно длительный процесс. Для успешного, ускоренного восстановления, помимо наложения гипса, требуются также массажи, физиотерапевтические процедуры, занятия лечебной гимнастикой и диетотерапия. Важно ограничивать двигательную активность и нагрузки на поврежденную конечность. Когда можно ступать на ногу, решает доктор в индивидуальном порядке! Точные сроки восстановления зависят от скорости сращения поврежденной кости, адекватности и своевременности лечения, возраста пациента. Обычно больные возвращаются к привычному ритму жизни по истечении 1,5-2 месяцев!
Сколько носить гипс при переломе лодыжки
С травмированием лодыжки люди сталкиваются часто. Наиболее серьёзной травмой считается перелом. Для правильного срастания костной ткани требуется накладывать гипс. При переломе лодыжки, сколько ходить в гипсе определяется исходя из сложности травмы, возраста человека и других факторов.
Виды травм и их признаки
Признаки повреждения голеностопа и в целом ноги зависят от вида и степени травмы. Среди симптомов, которые присущи любому перелому, выделяют:
- боль, которая не позволяет шевелить ногой;
- быстрое возникновение отека и гематомы;
- неестественное положение ноги.
Перепутать перелом с любой другой травмой практически невозможно. В зависимости от вида повреждения кости человека может беспокоить ряд других симптомов.
При подозрениях на перелом нужно срочно обратиться в травмпункт. Если травма сопровождается обильным кровотечением, требуется вызывать скорую.
Все травмы кости голеностопа подразделяются на закрытые, открытые и со смещением. Закрытый перелом без осложнений считается наиболее легким. Он сопровождается посинением голени и сильной отечностью.
Для открытого типа характерно выпирание кости или костных отломков. А также отрытый тип повреждения сопровождается кровотечением и общей слабостью. Возможны приступы головокружения и потеря сознания.
Перелом со смещением характеризуется бросающимся в глаза неестественным положением стопы. Также может нарушаться целостность связочного аппарата. Если вместе с травмированием происходит разрыв связок, то болевой синдром усиливается и становится невыносимым. После того как травматолог определит вид перелома, будет подобран соответствующий метод лечения.
Сколько ходить в гипсе при переломе лодыжки
Гипс при переломах лодыжек применяется для фиксации ноги в одном положении. Продолжительность его ношения зависит от скорости срастания кости и индивидуальных особенностей человека. При легком закрытом переломе гипс нужно носить не менее 1 месяца.
Обычно срок фиксации варьируется от 1 до 2 месяцев. При открытом типе травмы гипс может накладываться на 3–4 месяца. Наложенный гипсовый фиксатор не дает шевелить щиколотками.
Со смещением
Срок хождения в гипсе при переломе голеностопа со смещением составляет не менее 8 недель. Для контроля срастания кости выполняется рентген. Первый раз снимок делается примерно через 6–9 недель после вправления. Исходя из результатов рентгенологического исследования, определяется, сколько еще потребуется носить ограничивающую движение повязку.
Без смещения
Если смещение отсутствует, то перелом считается легким. В таком случае лодыжка может срастись примерно за 1 месяц. Срок ношения гипса составляет от 4 до 8 недель. Полное восстановление после травмы займет от 2 до 4 месяцев.
Чтобы заживление прошло как можно быстрее, необходимо придерживаться всех рекомендаций врача. Помимо иммобилизации посредством гипса, в первые недели требуется полностью исключить нагрузку на ногу. Этот период человек может перемещаться только на костылях.
При наружной латеральной или внутренней медиальной травме
Перелом разных частей голени требует примерно одинаковое время ношения гипса, которое варьируется от 4 до 8 недель. Чтобы узнать, сколько ходить в гипсе при травме латеральной части голени, нужно сделать рентгеновский снимок. Если вправление будет успешно выполнено, то гипсовая повязка может быть снята уже через 1.5 месяца.
Вид перелома определяется после поступления человека в травмпункт. Производится не только визуальный осмотр, но и выполняется рентгеновский снимок.
Двойной перелом наружной и внутренней части голени может потребовать более 10 недель ношения гипса. При неправильном срастании после сложного двойного перелома кость ломают повторно. После этого человек носит гипс еще 1 месяц.
Этапы срастания и сроки лечения
Восстановление проходит в несколько этапов. Определенный промежуток времени из-за травмы нарушается кровообращение, возникает воспаление и отек. После вправления кости запускается медленный процесс восстановления, которые включает в себя:
- ускоренное обновление клеток;
- формирование костных мозолей на месте слома;
- укрепление мозоли, исчезновение воспаления и полную нормализацию кровоснабжения.
До момента, пока костная мозоль не станет одним целом с костью, снимать гипс не рекомендуется. Для ускоренного восстановления рекомендуется употреблять специализированные добавки.
Сроки лечения варьируются от 3 до 6 месяцев. Даже после того, как гипс будет снят, потребуется продолжить терапию, чтобы функциональность голени восстановилась полностью.
Лечением перелома занимаются разные профильные специалисты. Если кость сломана без смещения, ее вправляет травматолог. Если для восстановления кости требуется операция, то ее проводит хирург, специализирующийся на костных травмах.
После снятия гипса нельзя сразу же давать нагрузку на ногу. Требуется плавная реабилитация, включающая в себя занятие ЛФК (лечебной физкультурой), массаж и ношение супинатора.
Оперативное вмешательство
При сложных переломах голени достаточно часто используется хирургическое вмешательство. Суть операции заключается в создании разреза в области перелома, совмещении фрагментов костей и их фиксации при помощи пластины. Метод использования различных фиксаторов в виде пластин называется остеосинтезом.
Если человек сломал голень со смещением и раздроблением, то с большой вероятностью будет проведена операция. Вмешательство проводится под местным наркозом. Место разреза для проведения остеосинтеза после операции зашивается. После проведения операции ногу иммобилизуют и регулярно обрабатывают шов.
При использовании операции сроки восстановления увеличиваются. Полное восстановление может занять от 6 месяцев до 1 года. Однако операция позволяет быстрее вернуться к привычному образу жизни. Человека выписывают из больницы уже через 1–2 недели и даже разрешают давать нагрузку на ногу. Сколько потребуется ходить в гипсе после операции решит врач. При использовании остеосинтеза применяется упрощенный вариант гипса, который позволяет осуществлять доступ к разрезу для перевязок.
Как долго болит
Боль в ноге появляется сразу же после травмирования и сохраняется определенный период после вправления. После закрытого перелома лодыжки без смещения боль сохраняется в течение 3–7 дней. В редких случаях голень периодически болит даже спустя 3–4 недели после перелома. Если после снятия гипса человек все еще жалуется на боль, то требуется сделать рентген. Если кость срослась правильно, то потребуется начать посещать физиотерапевта, а также активно разрабатывать ногу за счет специализированных упражнений.
Для снятия боли в первые дни применяются анальгетики или нестероидные противовоспалительные средства. В дальнейшем потребность в использовании медикаментов отпадает.
Какие обезболивающие соседства принимают при переломах? Узнать подробнее.
Длительность ношения гипса и фиксатора при травме голени
Фиксация применяется и при обычных травмах голени. В зависимости от травмы подбирается соответствующий тип повязки. Могут использоваться как относительно подвижные суппорта, так и полностью иммобилизующие фиксаторы. Точно сказать, сколько ходить в гипсе при переломе лодыжки сможет только врач. Фиксаторы обычно используются после снятия гипса. Их носят в течение 2–6 недель.
Достаточно продвинутым решением, которое может использоваться вместо гипсового ограничителя, является ортез. Этот вид фиксатора представляет собой сложную настраиваемую конструкцию. Внешне он напоминает большой пластмассовый фиксатор. Он может создавать полную иммобилизацию голени или перераспределение тяжести. При переломе лодыжки его носят до полного восстановления. При этом по мере восстановления ортез перенастраивается.
Применяемые лекарственные препараты
Для скорейшего восстановления при ношении гипса и небольшой период после его снятия употребляются различные добавки и витамины. Сразу после перелома для избавления от болей используют нестероидные противовоспалительные и обезболивающие. После оперативных вмешательств могут применяться инъекционные обезболивающие.
Ускорить срастание кости способны следующие компоненты:
В аптечной сети можно найти комбинированные добавки, которые созданы специально для употребления после переломов. Врач может назначить Глюконат Кальция или Кальций Д3 Никомед, а также препарат под названием Артра как источник глюкозамина и хондроитина.
Длительность реабилитации
Срок реабилитации зависит от возраста. Быстрее всего кости восстанавливаются у подростков. У пожилых людей полная реабилитация требует не менее 10 месяцев. Также на сроки влияет сложность перелома и действия человека. Если после снятия фиксирующей повязки человек посещает реабилитационные центры или самостоятельно занимается ЛФК, то он значительно ускорит восстановление.
Период реабилитации после перелома без смещения составляет 4 месяца. За этот период человек сможет практически полностью восстановить работоспособность. Снятия гипса после перелома лодыжки сопровождаются подробной консультацией врача. Специалист рассказывает, какие действия потребуется предпринять в дальнейшем.
Через сколько можно наступать на стопу
Гипс накладывается для обеспечения функционального покоя, поэтому на протяжении всего периода ношения наступать на ногу запрещено. Также сразу после снятия повязки человек не должен опираться на ногу всем своим весом. Нагрузка должна повышаться плавно, и только если отсутствует дискомфорт.
Упражнения для укрепления
Как только человеку сняли гипс с лодыжки, он может переходить к выполнению упражнений. ЛФК после перелома лодыжки включает в себя следующие упражнения:
- Махи больной ногой в сторону. Потребуется опереться на стул или любой другой надежный предмет и начать совершать махи выпрямленной ноги. Выполняется 15–20 повторений. Махи позволяют улучшить кровоснабжение голеностопа.
- Лежа на кровати требуется натягивать носок травмированной ноги. Число повторений — от 30. Упражнение позволяет дать нагрузку на связочный аппарат стопы и разработать атрофированные мышцы.
- Вращение стоп в воздухе сидя. Требуется сесть на стул или кровать, приподнять ноги и начать вращать стопами во внутреннюю и внешнюю сторону. Вращение осуществляется в течение 1 минуты. С каждым днем время вращения можно увеличивать.
- Подъем на носки сидя. Необходимо принять устойчивое положение сидя, ноги поставить параллельно друг другу. После этого необходимо приподняться обеими стопами вверх на носок, потом вернуться в исходное положение. Повторить подъемы 25–40 раз. Это действие укрепляет икроножную мышцу.
Упражнения позволяют дать нагрузку на суставы, связки и мышцы, а также ускорить реабилитацию.
Легкое массажированные после снятия повязки позволяет улучшить кровоснабжение, снять отечность и избавиться от атрофированности мышц. Для получения заметного результата массаж должен делать квалифицированный специалист. Курс лечения должен включать не менее 15 сеансов. А также после изучения основных правил становится возможным проводить самомассаж.
Чтобы получить только пользу от самомассажа, нужно избегать надавливаний на травмированную область и чрезмерных усилий при растирании.
Сроки хождения в гипсе зависят от сложности перелома кости, состояния человека, возраста и сопутствующих болезней. При неправильном срастании и других осложнениях гипс потребуется носить дольше.
Точные сроки восстановления после перелома лодыжки: когда можно наступать на ногу при осложнённой травме или патологии без смещения
Для обеспечения наиболее физиологичного восстановления структуры костной ткани после перелома лодыжки, необходимо выполнить долгосрочную иммобилизацию травмированной ноги с сопоставлением костных обломков. Продолжительность ношения гипса зависит от множества факторов, среди которых наличие смещения, возраст пациента и особенности организма.
Сколько ходить в гипсе при переломе наружной (латеральной) или внутренней (медиальной) лодыжки
Лодыжки являются одним из основных стабилизирующих голеностопный сустав костных образований. Выделяют наружную и внутреннюю лодыжки. Перелом может включать одну из них (простой) или две сразу (комбинированный, сложный). Сроки заживления кости будут немного отличаться при простых и сложных переломах, а также при наличии или отсутствии смещения костных обломков.
Продолжительность ношения гипса определяется непосредственно лечащим врачом. Основывается его решение на таких данных :
- сложность перелома;
- возраст и пол пациента;
- наличие смещения костных фрагментов;
- наличие сопутствующих хронических заболеваний;
- выполнение хирургической операции.
Гипс при переломе лодыжки снимают только после формирования полноценной плотной костной мозоли.
У молодых людей до 16 лет могут встречаться частичные переломы лодыжки, называемые трещиной . Этим пациентам накладывают гипсовую повязку для препятствования прогрессирования патологии и ускорения заживления. Сколько ходить в гипсе при трещине лодыжки зависит от индивидуальных особенностей пациента. Обычно носят от 4 до 6 недель. Через 2 недели реабилитации больной уже забывает о травме. Подробнее о диагностике и симптомах трещины лодыжки, а также способах предотвращения хронического болевого синдрома, читайте в этой статье.
Точный срок, когда снимают гипс при частичном переломе лодыжки (голеностопа) – 4–6 недель.
При простом переломе без смещения и других осложнений , гипс снимают примерно через 7–8 недель, в зависимости от восстановительных способностей организма. Осложнение в виде смещения является менее благоприятным признаком, так как требуется выполнение сложной процедуры репозиции обломков методом вытяжения или хирургического вмешательства. Гипс в такой ситуации нужно носить на 1–2 недели дольше.
Точный срок, когда снимают гипс при простом переломе лодыжки (голеностопа) – 7–8 недель.
Наибольшая продолжительность применения иммобилизующей гипсовой повязки наблюдается в случае выявления двойного перелома лодыжки , когда в процессе участвуют медиальный и латеральный отростки. В нижней конечности возникают застойные явления, замедляется местный кровоток, в связи с чем процесс может затянуться. Согласно мнению врача‐травматолога Петра Александровича Попова, для образования состоятельной костной мозоли потребуется около десяти недель полного покоя.
Точный срок, когда снимают гипс при двойном переломе лодыжки (голеностопа) – 10–12 недель.
В случае неправильного сопоставления обломков кости , выполняется повторный перелом кости в больничных условиях, после чего гипс будет наложен еще минимум на 4 недели.
Фото: перелом со смещением, двойной, остеосинтез
Фото разных видов перелома лодыжки.
Как долго заживает и болит
Заживление кости при переломе лодыжки состоит из нескольких этапов, в ходе которых происходят такие процессы :
- специальные ферменты растворяют край поврежденной кости;
- в месте перелома появляется «провизорная» костная мозоль, состоящая из соединительнотканных тяжей;
- из клеток надкостницы и эндоста начинает образовываться хрящевая мозоль;
- постепенное наслоение кальция приводит к повышению плотности кости в месте перелома;
- полностью восстанавливается первичная структура кости.
Процесс продолжается до одного года после травмы. Поэтому очень важно после снятия гипса повышать нагрузки на ногу медленно и постепенно.
Пациент может ощущать сильные боли после операции на лодыжке, возможен отек мягких тканей. Длительность присутствия этих симптомов может различаться в зависимости от тяжести перелома лодыжки, регенераторных способностей организма, а также проведенных в отношении ноги манипуляций. Читайте статью о мазях, позволяющих быстро устранить отек и болевой синдром при растяжениях и переломах лодыжки.
При простом переломе без смещения боль и отек могут присутствовать на протяжении 1–2 месяцев. Травма, осложненная смещением или одновременным переломом медиальной и латеральной лодыжки , сопровождается повреждением мягких тканей, нервных волокон и сосудов. Поэтому в такой ситуации больные отмечают данную симптоматику на протяжении 2–3 месяцев.
Операция для сопоставления костных обломков не удлиняет присутствие боли и отека. Рана обычно заживает первичным натяжением, образуя небольшой тонкий рубец.
Через сколько можно наступать на стопу: как правильно начинать ходить
При наличии простого перелома лодыжки без смещения, со смещением, или в случае обнаружения трещины , наступать на травмированную конечность можно только после освобождения ее из иммобилизующей гипсовой повязки.
Начинать ходить после снятия гипса при переломе лодыжки следует только с разрешения врача. Ходить при неосложненном простом переломе лодыжки можно начинать спустя 4–5 дней после снятия гипса и начала выполнения лечебной гимнастики. Если у пациента сложный перелом лодыжки, то ходить можно не ранее чем через 1–2 недели после освобождения конечности от гипса.
Практикующие травматологи и врачи‐реабилитологи рекомендуют не давать полноценную нагрузку на голеностоп, а пользоваться вспомогательными инструментами для передвижения. Первые несколько дней можно слегка наступать на ногу, основную массу тела перенося на костыли . Постепенно, когда мышцы немного придут в тонус, а кровообращение свежей костной мозоли значительно улучшится, можно перейти на использование трости .
Изначально нужно начинать ходить при помощи костылей, так как практически весь вес тела переносится на них и здоровую ногу. На травмированную конечность следует слегка наступать, постепенно разрабатывая голеностоп и возвращая эластичность связкам. Можно применять легкие фиксирующие повязки на основе эластичного бинта. Подробнее о видах фиксаторов и бандажей для голеностопа читайте в этой статье.
Спустя 1–2 недели можно перейти от костылей к трости, при этом масса тела будет равномерно распределяться между ней и ногой. Сроки перехода от костылей к трости, а потом и к полному отказу от вспомогательных инструментов при ходьбе, зависят от множества факторов :
тяжесть перелома;
- возраст пациента;
- добросовестность и правильность выполнения ЛФК;
- полнота рациона.
Очень важно, чтобы в процессе срастания костей пациент не пытался наступать на ногу, находящуюся в гипсовой повязке, так как это может повлечь за собой нарушения в костной структуре.
Если у пациента двойной перелом , то на травмированную нижнюю конечность нельзя наступать даже после освобождения ее из гипса на протяжении нескольких дней и даже недели. Такая особенность реабилитационного периода связана с тем, что мышечный тонус опорно‐двигательного аппарата значительно снижается. Поначалу выполняется массаж, рекомендуется применение ЛФК и лечебной гимнастики по доктору Бубновскому. Пациенту требуется от 6 до 8 недель, прежде чем нога снова будет готова к повседневным нагрузкам.
Как долго проходит реабилитация голеностопного сустава после снятия гипса
Длительное отсутствие активных движений в ноге приводит к выраженному атрофическому процессу.
Отек значительно ухудшает активность нейрогуморальной регуляции. Как итог – снизившаяся мышечная сила, тонус и эластичность связочного аппарата.
После того, как гипс снят, рекомендуется немедленно приступить к длительному и трудоемкому процессу реабилитации. Он должен проводиться под контролем специалиста, который будет контролировать нагрузки на нижнюю конечность, а также следить за правильностью выполнения упражнений.
Применяются такие методы восстановления :
- массаж;
- лечебная гимнастика;
- ЛФК;
- физиотерапия;
- занятия в плавательном бассейне.
Более подробно о правильном подборе упражнений, методике их выполнения, других рекомендациях, касательно процесса реабилитации после перелома лодыжки, вы можете узнать в этой статье.
Восстановление после простого перелома лодыжки , при условии правильного выполнения необходимых для реабилитации мероприятий, продлится около 2–3 недель. Более сложные переломы , включающие наличие смещения, выполнения оперативного вмешательства или вовлекающие медиальную и латеральную лодыжки, потребуют более продолжительного процесса реабилитации – до 6 недель.
Для того, чтобы максимально ускорить процесс реабилитации после ношения гипса при переломе лодыжки, крайне важно пересмотреть режим питания и дополнить его различными микроэлементами. Специалисты рекомендуют добавить в рацион кисломолочные продукты, белки животного происхождения, а также дополнить его препаратами кальция, фосфора и витаминными комплексами. Вас может заинтересовать подробная статья о консервативных и хирургических методах лечения перелома лодыжки, а также о том, как ускорить регенерацию костной ткани и избежать появления хромоты.
Длительность ношения фиксатора при травме голени
Эта анатомическая структура имеет в своем составе две кости – малоберцовую и большеберцовую.
О том, сколько носить гипс при нарушении целостности костей голени, можно сказать только основываясь на результатах рентгенологической диагностики. В лучшем случае, без наличия смещения и сопутствующих осложнений, гипс будет наложен на срок минимум 5 недель. При выявлении смещения костных обломков, повязка применяется на протяжении 4 месяцев.
Сроки ношения гипсовой повязки при нарушении целостности лодыжки могут составлять от 4 до 10 недель, что зависит от множества факторов. Наименьший период заживления, а соответственно и ношения гипса имеют трещины лодыжки, наиболее длительный – двухлодыжечный перелом со смещением. Для ускорения срастания кости следует соблюдать все рекомендации лечащего врача, выполнять массаж свободных от гипса участков травмированной ноги и правильно питаться.
healthislife.ru
Перелом голеностопного сустава со смещением: характерные симптомы
Перелом голеностопного сустава составляет 25% всех переломов костей скелета
В данной статье рассматривается такая травма, как перелом сустава голеностопа со смещением. Описываются симптомы, методы лечения и реабилитационные мероприятия.
Голеностопный сустав отвечает за движение стопы, на него приходится нагрузка всего веса человека. Сустав голеностопа является одним из самых уязвимых сочленений в человеческом организме. Поэтому перелом голеностопного сустава со смещением может привести к инвалидизации человека.
Содержание статьи
Как устроен голеностопный сустав
Строение голеностопа достаточно сложное. Он образован несколькими костями – две берцовые и несколько костей стопы.
Нижние концы берцовых костей образуют выемку, куда входит отросток (мыщелок) надпяточной кости. Это соединение представляет собой основу голеностопного сустава.
В ней различают 3 элемента:
- внутренняя лодыжка — нижний край большеберцовой кости;
- наружная лодыжка — нижний край малоберцовой кости;
- дистальная поверхность большеберцовой кости.
По задней и передней поверхности голеностопа проходят мышцы, с помощью которых сгибается и разгибается стопа. К мышцам прикрепляются сухожилия, которые помогают растягиваться и сокращаться мышцам. Также тут проходят нервы и кровеносные сосуды.
Причины и механизм переломов
Перелом сустава — это нарушение анатомической целостности костей, входящих в сочленение, после чего они перестают выполнять свои функции. Перелом голеностопного сустава возникает под воздействием сил, направленных перпендикулярно нормальной оси движений в суставе. Причинами перелома могут стать сильный удар в области сустава, падение во время ходьбы или бега, прыжок с высоты с приземлением на пятку.
В зависимости от механизма травмы, переломы делятся на:
- пронационные — перелом происходит при подворачивании стопы кнаружи;
- супинационные — подворачивание ступни подошвой кнутри;
- перелом Потта-Десто — сочетание перелома сустава и вывиха.
Также существуют патологические переломы, которые развиваются в костях, пораженных патологическими процессами — остеопорозом, остеомиелитом, туберкулезом, различными опухолями.
Виды переломов голеностопа и симптоматические проявления
Переломы голеностопного сустава подразделяются на открытые и закрытые, со смещением и без смещения костных отломков. При ДТП часто встречаются сочетанные переломы.
Например, одновременно с травмой голеностопного сустава может развиться перелом костей стопы со смещением. Симптомы развиваются в зависимости от вида перелома.
Таблица. Виды переломов и их проявления:
Вид перелома Проявления Фото Открытый перелом в голеностопном суставе со смещением отломков При открытых переломах образуется рана, на дне которой видны отломки. Часто отломок кости выходит наружу, повреждая кожные покровы. Подобные травмы сопровождаются массивным кровотечением, что может привести к развитию геморрагического и болевого шока. При открытом переломе происходит разрыв кожных покровов
Закрытый перелом голеностопа со смещением костных отломков При закрытых переломах кожные покровы не повреждены. Боль сильно выражена и не купируется приемом ненаркотических препаратов. В зависимости от степени смещения, различна степень отека и его объем. Ощущается отчетливая крепитация. Сустав деформирован. При переломе со смещением отломки кости отчетливо проступают под кожей
Закрытый перелом без смещения При переломе лодыжки без смещения остается ограниченная функция движения. Боль выражена менее интенсивно. Пораженная область отекает, образуются кровоподтеки и гематомы. Перелом без смещения характеризуется менее выраженными симптомами
Закрытый перелом стопы со смещением Данный вид перелома проявляется острой болью, отеками и гематомами. При пальпации ощущается крепитация. Стопа деформирована. Закрытый перелом стопы со смещением
При переломах костей голеностопного сустава наблюдаются общие симптомы:
- Боль. Она проявляется сразу после наступления травмы. В основном носит острый характер и усиливается при попытке движения конечностью.
- Кровоизлияния. Данный симптом более выражен при травмах со смещением, так как отломки кости повреждают кровеносные сосуды и мягкие ткани.
- Отек. В наиболее тяжелых случаях отек может распространиться на всю пораженную конечность.
- Крепитация. В момент травмы может быть слышен отчетливый хруст. При пальпации ощущается крепитация.
- Изменение положения стопы. Она может быть повернута вовнутрь или наружу. Чаще всего наблюдается при переломе Потта-Десто.
- Нарушение функций сустава. У пострадавшего может наблюдаться аномальная подвижность сустава, нарушение движений.
Часто переломы сопровождаются разрывом связок, нервов и кровеносных сосудов, что осложняет лечение и увеличивает сроки выздоровления.
Диагностика
Диагностику и лечение проводит врач-травматолог. Для установления точного диагноза проводятся стандартные мероприятия.
- Опрос пациента. Врач выслушивает жалобы, расспрашивает о беспокоящих пациента симптомах, выясняет, когда и при каких обстоятельствах они появились.
- Осмотр пораженной конечности. При внешнем осмотре выявляют клинические признаки и тип перелома — наличие раны при открытом переломе, отеки, воспаления, гематомы, патологическую подвижность лодыжки, деформацию сустава, крепитацию отломков, боль при пальпации.
- Рентген. Проводится рентгенография в двух проекциях. Процедура позволяет оценить тяжесть травмы, выявить направление костных отломков и наличие мелких осколков кости.
На основании клинических и инструментальных исследований ставится окончательный диагноз и назначается лечение.
Перелом голеностопа
Перелом голеностопного сустава со смещением хорошо виден на рентгенограммах в разных проекциях
Лечение перелома
Лечение перелома голеностопа со смещением направлено на восстановление его нарушенных элементов. Терапия назначается исходя из клинической картины травмы. Переломы со смещением и открытые переломы лечатся исключительно в условиях стационара.
При открытом переломе проводятся мероприятия по остановке кровотечения, обезболиванию и дезинфекции раны. Удаляются мелкие осколки и некротизированные ткани. Проводится сопоставление (репозиция) отломков и накладывается непостоянный шов для перевода открытого перелома в закрытый.
При закрытых переломах хирурги проводят репозицию отломков под общим наркозом. Остеосинтез — соединение костных отломков проводят с помощью специальных спиц или металлических пластин. Затем проводится иммобилизация сустава гипсовой повязкой или лонгетой.
Консервативное лечение проводится при незначительных смещениях, поддающихся одномоментной закрытой репозиции и при наличии противопоказаний к выполнению хирургических операций. Умеренная нагрузка на сустав может быть разрешена через 3 недели после травмирования.
Немаловажное значение в лечении перелома сустава имеет медикаментозная терапия. Основными задачами лекарственной терапии являются:
- устранение болевого симптома, отеков, воспалений;
- ускорение регенерации хрящевой и костной тканей;
- увеличение минеральной плотности костей.
Во избежание инфекционных осложнений назначают антибиотики. Для общего укрепления организма назначают витамины, препараты магния и кальция. После снятия гипса используют местные препараты в виде кремов, гелей, мазей. Цена на лекарственные препараты может быть разной, она зачастую зависит от производителей.
Реабилитация
Через 2-2,5 месяца снимают гипс и начинается реабилитация после перелома голеностопа со смещением. Она важна для быстрого восстановления утраченных функций сустава. После снятия гипса назначаются физиопроцедуры, лечебная физкультура, массаж.
Физиолечение
Воздействие физиопроцедур на пораженную область снимает боль и отечность, улучшает кровоток, активизирует обменные процессы тем самым ускоряя выздоровление.
Наиболее эффективными считаются следующие процедуры:
- лекарственный электрофорез;
- магнитотерапия;
- УВЧ;
- лазеротерапия;
- ультрафиолетовое облучение;
- импульсотерапия.
Применение этих методов позволяет сократить дозировку лекарств и их побочные действия.
Физиопроцедуры благотворно действуют на процесс восстановления сустава после перелома
Лечебная физкультура
ЛФК назначается в период реабилитации для укрепления мышц, восстановления подвижности пораженного сустава, возвращения амплитуды движения. Лечебная физкультура начинается с минимальных нагрузок, которые постепенно увеличиваются под наблюдением инструктора ЛФК.
Примерный комплекс лечебной физкультуры можно изучить, посмотрев видео в этой статье.
Массаж
Массаж применяется на любом этапе лечения. На начальном этапе процедуру можно проводить через гипс. В этом случае выполняется вибрационный массаж для расслабления мышц, чтобы не было смещения перелома.
После снятия гипса, когда перелом срастется, необходимо повышать тонус мышц. Это достигается путем разминания и растирания лодыжки. Через месяц после снятия гипса переходят к легкому поколачиванию и разминанию конечности в продольном и круговом направлении.
Сначала массаж проводит квалифицированный специалист. После того, как пациент усвоит технику массажа, ему дается инструкция, по которой он может проводить сеансы самомассажа в домашних условиях.
Осложнения
Осложнения возможны на любых стадиях лечения:
- нагноение раны;
- послеоперационное кровотечение;
- некроз тканей;
- развитие артроза;
- формирование ложного сустава;
- неправильное срастание перелома.
К счастью, осложнения встречаются достаточно редко. Многое зависит от правильного поведения пациента и точного выполнения всех рекомендаций лечащего врача. Главное, чтобы не было осложнений, необходимо своевременно диагностировать и лечить перелом голеностопного сустава со смещением.
travm.info
Операция на голеностопном суставе при переломе
Операции на голеностопе после перелома
Основным методом лечения перелома голеностопа со смещением является хирургическая операция. При таком способе соединения и фиксации костных элементов травмированной зоны используются специальные металлические пластины, придающие костям правильное физиологическое положение. Своевременное обращение к врачу, правильная тактика лечебной и восстановительной терапии способствует правильному сращиванию костного скелета ног и предотвращает развитие осложнений.
Показания к проведению
Перелом голеностопного сустава — распространенная травма нижних конечностей. Такое повреждение чаще происходит в районе одной или одновременно двух лодыжек из-за механического травматического воздействия. Самый действенный и эффективный способ терапии — хирургическое вмешательство. Основными показаниями к проведению операции являются:
- перелом лодыжки со смещением структур костно-суставного аппарата;
- сильное повреждение ноги с отколом фрагмента большеберцовой кости;
- поражение межберцового соединения;
- двойной или тройной перелом с вывихом в голеностопном сочленении;
- выраженный отек мягких тканей при неэффективной ручной репозиции;
- патологическая подвижность травмированных структур на голеностопном суставе;
- дефект, развывшийся при неестественном сращении костных элементов и возникновении ложных суставов;
- перелом голеностопа с растяжением или разрывом синдесмоза.
Вернуться к оглавлению
Виды операций и их проведение
Эффективным методом лечения перелома голеностопа является остеосинтез лодыжек. В таблице представлены виды такого хирургического вмешательства, их недостаток и преимущество:
В основном при переломе голеностопа проводится остеосинтез с пластиной. Множественные отверстия в таких конструкциях не допускают патологического давления на костную ткань, в результате чего нагрузка на лодыжку уменьшается.
Эффективный метод фиксации осколков.
Операция при травме голеностопа проводится поэтапно:
- В проекции поврежденной лодыжки производится маленький вертикальный надрез.
- Осуществляется сопоставление поломанных фрагментов.
- На неподвижном участке кости устанавливается пластина, а затем к ней фиксируется поврежденный фрагмент.
- Пластина закрепляется с помощью винтов, вкрученных в кость.
- Затем операционная рана сшивается, а пластина остается внутри на весь период заживления дефекта.
- На прооперированную область накладывается гипс.
Вернуться к оглавлению
Какие осложнения могут возникнуть?
Из-за неправильной установки конструкции, нарушения рекомендаций врача, смещения костных фрагментов, удаления не всех поврежденных элементов возможно развитие следующих осложнений:
- вторичный остеопороз;
- деформирующий артроз;
- инфекционный процесс;
- внезапная боль на щиколотке или лодыжке;
- высокая температура тела;
- отеки, нагноения, некрозы мягких тканей;
- отторжение или поломка металлоконструкции;
- боль, лихорадка, онемение;
- у пожилых людей — мышечная атрофия.
Вернуться к оглавлению
Основные противопоказания
После травмы проводится госпитализации больного и оценивается его общее состояние. Противопоказаниями к проведению остеосинтеза являются следующие патологические состояния:
- острая сердечная или почечная недостаточность;
- болезни органов кроветворения;
- острая стадия артрита или остеомиелита;
- заболевания ЦНС;
- инфекционные поражения.
Вернуться к оглавлению
Реабилитация после операции при переломе голеностопа
После операции больной пребывает в гипсе. Первые 14 дней конечность должна быть в состоянии полного покоя, любая нагрузка на нее запрещена. Ходить после перелома разрешается только через 7 дней, и только с помощью костылей или трости. ЛФК при переломе ноги необходима с первых дней после остеосинтеза. Сначала вращательными движениями разрабатываются пальцы стоп, затем проводятся упражнения для четырехглавой мышцы бедра. Легкая нагрузка на ногу допускается только через 5—6 недель, а полная — через 10—12 после проведения операции.
Реабилитация после травмы включает комплекс физиотерапевтических процедур. Он направлен на укрепление мышечного тонуса, улучшения кровоснабжения, восстановление работоспособности сустава, устранение воспаления. Эффективное действие оказывает магнитотерапия, фонофорез, УВЧ, нужен и ежедневный лечебный массаж. Если больно ходить, то на поврежденной конечности рекомендуется носить ортез. Металлические конструкции, винты, пластины можно снять через 3—6 месяцев после операции, но срок может быть продлен при условии неполного восстановления функциональности конечности. Своевременно и правильно проведенная операция, соблюдение врачебных рекомендаций и правил периода реабилитации полностью нормализуют двигательную способность голеностопа и вернут человека к полноценной жизни.
Перелом голеностопа со смещением: операция и реабилитация
Среди повреждений нижней конечности, бесспорно, лидируют переломы голеностопного сустава – этому способствуют некоторые анатомические особенности сочленения. По сути, оно является наиболее нагружаемым участком опорно-двигательного аппарата, на который приходится практически вся масса тела. Поэтому голеностопный сустав был создан природой мощным и прочным – ему ежедневно приходится испытывать на себе как статическую, так и динамическую нагрузку при многочисленных движениях.
Но всё же и в таком надёжном сочленении имеется слабое место – его боковые сегменты сформированы костными отростками большеберцовой и малоберцовой кости (лодыжками). Они не только служат опорными элементами, но и являются удобным участком для прикрепления связок, соединяющих голень и стопу. Поэтому перелом голеностопного сустава практически всегда происходит в области одной или перелом обеих лодыжек, имея типичный характер.
Большинство подобных повреждений протекают доброкачественно – даже при выраженном смещении обычно удаётся сопоставить костные фрагменты, и зафиксировать их гипсовой повязкой. Но в редких случаях приходится прибегать к хирургическому лечению – остеосинтезу с помощью металлических конструкций. Его перспектива всегда пугает пациентов, поэтому нужно подробнее остановиться на технике вмешательства, а также стандартном комплексе реабилитационных мероприятий после операции.
Чтобы понять направление лечебных и восстановительных процедур, требуется рассмотреть перелом голеностопа с точки зрения реализующихся патологических механизмов. Чтобы произошло серьёзное повреждение лодыжки, необходимо одновременное сочетание нескольких факторов:
- Более чем в 90% случаев травма имеет непрямой характер – то есть отсутствует непосредственное механическое воздействие на область костного выступа.
- Первым реализующим фактором становится масса тела человека – в норме она распределяется вдоль оси нижней конечности. Поэтому основную нагрузку несут на себе центральные отделы голеностопного сустава, а боковые – являются лишь стабилизаторами. Причём такое соотношение сохраняется как в покое, так и при движениях.
- Вторым фактором становится одновременная утрата статического и динамического равновесия. Типичный пример – подворачивание ноги, когда стопа резко смещается в наружную или внутреннюю сторону. При этом ось нагрузки как раз переходит на область медиальной или латеральной лодыжки.
- Третьим фактором становится упругость связок, укрепляющих голеностопный сустав с боковых сторон. Они не обладают способностью к значительному растяжению, поэтому при резком подворачивании ноги давление приходится как раз на костные выступы, к которым они прикрепляются.
Перелом лодыжки со смещением обычно указывает на комбинированный механизм повреждения – наблюдается одновременное поражение межберцового соединения и подвывих в голеностопном суставе.
Хирургическое лечение
Проведение открытой фиксации костных фрагментов при подобных травмах считается вторым этапом помощи пострадавшим. Стандартным же является консервативное лечение – ручная репозиция и фиксация голеностопа после перелома с помощью гипсовой повязки. Поэтому для выполнения операции требуются строгие показания, исключающие указанные способы помощи:
- Неэффективность ручной репозиции, либо невозможность удержать и зафиксировать отломки в необходимом положении. В этом случае вмешательство требуется проводить как можно быстрее, пока в области перелома не сформировался выраженный отёк мягких тканей.
- Если имеется одновременное поражение межберцового соединения, что приводит к нестабильности костной «вилки» – верхней половины голеностопного сустава. При этом требуется не столько фиксация фрагментов лодыжки, сколько устранение указанной патологической подвижности.
- Одновременный перелом обеих лодыжек, приводящий к полному вывиху в голеностопном сочленении.
- Сложное повреждение даже одного костного выступа, сопровождающееся формированием множества осколков. Если по результатам рентгенографии имеется более одного свободного костного фрагмента, то рекомендуется фиксировать их с помощью металлических конструкций.
Чаще всего в практике наблюдается именно перелом внутренней лодыжки со смещением – его формированию способствуют анатомические различия между аналогичными костными выступами. С медиальной стороны он образован отростком малоберцовой кости, которая гораздо тоньше своей соседки.
Техника вмешательства
Из всех вариантов остеосинтеза больше всего подходит при переломе лодыжки со смещением операция с пластиной. Раньше её применение было ограничено в связи с несовершенством конструкции, что вызывало отдалённые последствия – вторичный остеопороз. Сплошная металлическая пластина создавала чрезмерное давление на надкостницу и наружную пластинку кости, вызывая их разрушение.
Сейчас же созданы специальные модифицируемые конструкции – внешне они напоминают детали детского металлического конструктора. Множественные отверстия в них исключают патологическое давление на костную ткань. Также следует сказать и о технике их установки:
- Для доступа к области перелома производится небольшой вертикальный или дугообразный разрез в проекции поражённой лодыжки.
- Затем осуществляется прямое сопоставление костных фрагментов, после чего выбирается оптимальное положение пластины.
- Если осколок кости лишь один, то предпочтительнее использовать обычную вертикальную пластину. Она сначала закрепляется на вышележащем неподвижном участке, и только после этого фиксируется свободно располагающийся фрагмент.
- Если же осколков несколько, то лучше применять пластину особого строения – напоминающую внешне букву Т или У. При этом длинный её сегмент также сначала укрепляется на верхнем неподвижном сегменте, и только после – на всех свободных отломках.
- Множественные отверстия на пластине также играют двойную роль – они позволяют фиксировать её на любом максимально удобном участке (не обязательно на концах). Делается это с помощью небольших винтов, которые вкручиваются прямо в кость.
- Затем операционная рана послойно ушивается, и пластина остаётся внутри на весь срок заживления дефекта.
Использование пластин при переломе лодыжки функционально выгодно – в отличие от использования стержней или спиц, создаётся меньшее повреждение костной ткани во время вмешательства.
Реабилитация
Восстановление после перелома голеностопа начинается уже на следующий день с момента завершения лечебных мероприятий. В обязательный объём входят упражнения лечебной физкультуры (ЛФК), сеансы рефлекторного и поверхностного массажа, а также разнообразные физиопроцедуры. Все они обеспечивают не только ускорение образования костной мозоли, но и позволяют полностью восстановить статическую и динамическую функцию сустава.
Реабилитация после перелома лодыжки со смещением всегда имеет индивидуальный характер для каждого пациента (с учётом многих факторов). Поэтому можно представить лишь общий план проводимых мероприятий:
- Максимально рано начинается двигательная нагрузка – дозированные упражнения пациент начинает выполнять уже на следующий день после операции. Их осуществление производится только под контролем специалиста по лечебной физкультуре.
- С этого же момента начинают применяться разнообразные процедуры физиотерапии, обладающие прогревающим, обезболивающим и рассасывающим действием.
- Примерно через неделю, если отсутствуют противопоказания, снимается опорная повязка. Это позволяет расширить рамки программы ЛФК, включив в неё новые упражнения.
- Если всё идёт нормально, то в этот же период для разработки силы и подвижности разрешается дозированная осевая нагрузка. Пациенту разрешается вставать на больную ногу с опорой, чтобы уменьшить давление на сустав.
- Массаж после перелома рекомендуется начинать не ранее, чем через неделю после операции. Предпочтение отдаётся поверхностным методикам, обладающим отвлекающим действием.
- Полная нагрузка на конечность (при отсутствии осложнений) обычно разрешается с 4 недели после вмешательства.
Реабилитация после перелома голеностопа обязательно должна иметь комплексный характер, обеспечивая полное исключение формирования отдалённых осложнений.
Физиотерапия
Процедуры физиолечения идеально дополняют программу гимнастики для голеностопного сустава после перелома, обладая симптоматическим действием. В отличие от медикаментов, они практически не имеют противопоказаний и побочных эффектов. Обычно применяются следующие методики, разделённые на группы:
- Преимущественно обезболивающим действием обладают электрофорез и фонофорез с новокаином, а также магнитотерапия. Их рекомендуется использовать в течение первых дней после операции.
- Прогревающим и рефлекторным эффектом характеризуются индуктотермия, ДДТ, токи УВЧ, а также лазеротерапия. Они позволяют устранить слабый и умеренный болевой синдром, и уменьшить отёчность мягких тканей в области лодыжки.
- Рассасывающим действием обладает опять же электрофорез или фонофорез, но с ферментами. Процедура позволяет замедлить формирование рубцовой ткани в области перелома, предотвращая образование грубых деформаций.
Но физиотерапия не является полной альтернативой ЛФК – восстанавливать подвижность в суставе помогают именно регулярные упражнения.
Значимость этой реабилитационной методики имеет спорный характер – особого лечебного значения она не имеет. Причём, учитывая технику проведения, её разрешается проводить лишь не ранее, чем через неделю от начала восстановления. Это связано с внешним механическим воздействием на голеностопный сустав, что может привести к смещению костных фрагментов.
Из всех методик массажа для реабилитации после перелома рекомендуются лишь два способа. Но и они также разграничены в общей программе:
- Сеансы поверхностного массажа могут начинаться уже с течение первой недели. Так как метод включает лишь воздействие на кожные покровы, то его можно применять в качестве отвлекающей процедуры.
- Рефлекторный массаж голени и стопы должен начинаться гораздо позже – когда разрешена осевая нагрузка на конечность. Его смысл – обеспечить дополнительную стимуляцию мышц, повышая их тонус.
Перелом голеностопа не требует обязательного назначения массажа во время реабилитации, поэтому пациент при желании может проходить сеансы самостоятельно.
Гимнастика
Программа ЛФК после любого перелома всегда выходит на первый план, становясь основой всех восстановительных мероприятий. Хотя повреждение голеностопного сустава не считается крупной травмой, его неправильное лечение может привести к частичной или полной утрате опорных свойств конечности. Поэтому гимнастика после перелома лодыжки имеет сложный и последовательный характер:
- В течение первых дней после операции сустав зафиксирован с помощью опорной повязки. Поэтому совершаются лишь дозированные упражнения – повторяющееся подошвенное сгибание и разгибание стопы.
- Дополнительно осуществляются изометрические нагрузки – медленные сокращения мышц голени и бедра, совершаемые без движения в суставах.
- После снятия повязки программа лечебной гимнастики после перелома лодыжки расширяется – добавляются активные движения в голеностопном суставе. Но выполняются они без осевой нагрузки – лёжа в постели или сидя. Длится этот период около 2 недель.
- В это же время начинается постепенная разработка опорной функции – пациенту разрешается вставать и ходить с дополнительной опорой (костыли, затем трость).
- В норме, на 4 неделе разрешается переход к полной осевой нагрузке на конечность. Хотя ещё некоторое время можно использовать при ходьбе трость.
После окончания основной программы ЛФК пациенту выдаются рекомендации, подразумевающие выполнение упражнений, направленных на укрепление мышц голени и стопы. Самостоятельные занятия необходимо проводить не менее одного года, при желании дополняя их умеренными общими нагрузками – ходьбой или плаванием.
Операция после перелома голеностопа
Вылечить двойной перелом лодыжки можно только хирургическим путем. Во время операции проводится соединение и фиксация костных элементов поврежденной области специальными металлическими винтами, пластинами, придающим костям точное анатомическое расположение. Своевременно проведенное оперативное вмешательство и соблюдение всех врачебных рекомендаций способствуют правильному сращению костей голеностопа и предотвращают развитие негативных последствий.
Показания к хирургическому лечению
В основном перелом голеностопного сустава возникает вследствие грубого подворачивания ноги или смещения стопы вокруг своей оси. Такое повреждение может произойти в районе одной или сразу двух лодыжек. Действенным методом лечения травм голеностопа является хирургическая операция. К основным показаниям для ее проведения относят:
- перелом голеностопа со смещением обломков кости;
- надрыв, разрыв синдесмоза;
- повреждение с расколом большеберцовой костной структуры;
- травма межберцового сочленения;
- оскольчатые переломы лодыжки;
- значительный отек мягких тканей при неправильном ручном сопоставлении костных фрагментов;
- двойной, тройной перелом с подвывихом или вывихом;
- разрыв боковых связок, сухожилий и мышц голеностопа;
- возникновение ложных суставов;
- отрыв лодыжки с последующей нестабильностью таранной кости.
Хирургическая операция — единственный метод ликвидации дефектов, образовавшихся вследствие неправильного соединения и сращения костных элементов.
Виды операций и способы их проведения при переломе голеностопа
К хирургическим методам терапии перелома голеностопа относятся остеосинтез лодыжек и внутрикостная репозиция. Виды операций и их основная характеристика представлены в таблице:
Операция на щиколотке проводится поэтапно:
После сопоставления отломков кости ее фиксируют выбранным методом.
- На поврежденном участке делается вертикальный маленький надрез.
- Проводится сопоставление поломанных элементов.
- На неподвижном участке костной структуры устанавливается металлоконструкция, к которой фиксируется поврежденный костный фрагмент.
- Приспособление закрепляется с помощью специальных винтов, вкрученных прямо в кость.
- Далее операционная рана сшивается, и накладывается гипс на голеностопный сустав.
Основные противопоказания
После перелома голеностопа проводится госпитализация пострадавшего и оценивается его общее состояние. Противопоказаниями к проведению хирургического вмешательства являются следующие отклонения:
- патологии органов кроветворения;
- высокая температура тела;
- сердечная или почечная недостаточность;
- расстройства ЦНС;
- острая форма суставных заболеваний;
- значительные очаги инфекции.
Реабилитация: особенности и рекомендации
Восстановление после перелома голеностопа занимает длительный период. После остеосинтеза с пластиной травмированная нога находится в гипсе. Первые 2 недели нагрузка на поврежденную конечность запрещена, нога должна быть в состоянии полного покоя. Передвижения человека в период реабилитации разрешены только с помощью трости или костылей. ЛФК при переломе голеностопа проводится с первых дней после операции. Пациенту рекомендуется разрабатывать пальцы стоп медленными вращательными движениями. Затем необходимо делать упражнения для бедренных мышц. Через 6 недель после хирургической терапии на поврежденную нижнюю конечность допускаются минимальные нагрузки, а полное восстановление ее функциональности возможно только через 3 месяца. Эффективное лечебное действие после удаления гипса оказывают:
- массаж поврежденной ноги;
- физиопроцедуры;
- солевые ванночки;
- ношение ортеза или обуви с ортопедическими элементами.
Снять фиксирующие приспособления можно только через 6 месяцев после остеосинтеза. Если в период реабилитации полное восстановление функциональности ноги не произошло, то срок их ношения продлевается. Вытаскивать фиксаторы должен врач во время хирургической операции.
Риск осложнений
При неправильной установке фиксаторов, смещении костных обломков или нарушении врачебных рекомендаций возможно появление таких осложнений, как:
Осложнением после проведенного вмешательства может стать занесение инфекции.
- внезапная боль в голеностопном суставе;
- отеки мягких тканей;
- отторжение, поломка фиксирующих приспособлений;
- инфекционное поражение;
- онемение конечности;
- отек и нагноение места надреза;
- некроз соединительных тканей и костных сочленений;
- деформирующий артроз, остеопороз;
- мышечная атрофия.
Заключение
Перелом голеностопа является распространенной травмой нижних конечностей, которая ограничивает передвижение человека и нарушает его работоспособность. Пострадавшему становится больно наступать на ногу и ходить. Поэтому своевременно проведенное вмешательство, соблюдение правил и рекомендаций врача в период восстановления являются главными условиями нормализации двигательной способности голеностопа.
Источники:
http://etosustav.ru/travmirovanie/treshiny/operatsii-na-golenostope-posle-pereloma.html
http://moyskelet.ru/lechenie/xirurgicheskoe/perelom-lodyzhki-so-smeshheniem-operaciya-s-plastinoj.html
http://osteokeen.ru/problemy/fraktura/operatsiya-posle-pereloma-golenostopa.html
ostamed.ru


 Осмотрев пациента, доктор отправляет на рентгенографию.
Осмотрев пациента, доктор отправляет на рентгенографию.

 Эти травмы происходят в результате падения, где основной удар пришелся на стопу.
Эти травмы происходят в результате падения, где основной удар пришелся на стопу.
 Как гипсовая повязка снята, следующим шагом к выздоровлению становится массаж, который может проводить специалист либо пациент. Движения не должны быть с силой, массаж представляет: легкие растирающие движения с разминанием стопы.
Как гипсовая повязка снята, следующим шагом к выздоровлению становится массаж, который может проводить специалист либо пациент. Движения не должны быть с силой, массаж представляет: легкие растирающие движения с разминанием стопы.
 Физиотерапия – важная процедура в период реабилитации после перелома голеностопа.
Физиотерапия – важная процедура в период реабилитации после перелома голеностопа. ↑
↑ После прохождения физиотерапии и массажа поврежденных конечностей, последним шагом на пути к выздоровлению будут физические, лечебные упражнения.
После прохождения физиотерапии и массажа поврежденных конечностей, последним шагом на пути к выздоровлению будут физические, лечебные упражнения.

 Фиксация обломков костей с помощью аппарата Илизарова
Фиксация обломков костей с помощью аппарата Илизарова Сильная боль в области перелома лодыжки
Сильная боль в области перелома лодыжки Реабилитация ноги после перелома лодыжки
Реабилитация ноги после перелома лодыжки



 Перелом со сдвигом отломков
Перелом со сдвигом отломков Причины травмы
Причины травмы Рентген – обязательный метод постановки диагноза
Рентген – обязательный метод постановки диагноза Организация лечения
Организация лечения Проведение лечебной гимнастики
Проведение лечебной гимнастики Массаж при травме
Массаж при травме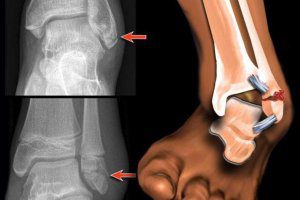









 Наибольшая продолжительность применения иммобилизующей гипсовой повязки наблюдается в случае выявления двойного перелома лодыжки , когда в процессе участвуют медиальный и латеральный отростки. В нижней конечности возникают застойные явления, замедляется местный кровоток, в связи с чем процесс может затянуться. Согласно мнению врача‐травматолога Петра Александровича Попова, для образования состоятельной костной мозоли потребуется около десяти недель полного покоя.
Наибольшая продолжительность применения иммобилизующей гипсовой повязки наблюдается в случае выявления двойного перелома лодыжки , когда в процессе участвуют медиальный и латеральный отростки. В нижней конечности возникают застойные явления, замедляется местный кровоток, в связи с чем процесс может затянуться. Согласно мнению врача‐травматолога Петра Александровича Попова, для образования состоятельной костной мозоли потребуется около десяти недель полного покоя. Пациент может ощущать сильные боли после операции на лодыжке, возможен отек мягких тканей. Длительность присутствия этих симптомов может различаться в зависимости от тяжести перелома лодыжки, регенераторных способностей организма, а также проведенных в отношении ноги манипуляций. Читайте статью о мазях, позволяющих быстро устранить отек и болевой синдром при растяжениях и переломах лодыжки.
Пациент может ощущать сильные боли после операции на лодыжке, возможен отек мягких тканей. Длительность присутствия этих симптомов может различаться в зависимости от тяжести перелома лодыжки, регенераторных способностей организма, а также проведенных в отношении ноги манипуляций. Читайте статью о мазях, позволяющих быстро устранить отек и болевой синдром при растяжениях и переломах лодыжки. Практикующие травматологи и врачи‐реабилитологи рекомендуют не давать полноценную нагрузку на голеностоп, а пользоваться вспомогательными инструментами для передвижения. Первые несколько дней можно слегка наступать на ногу, основную массу тела перенося на костыли . Постепенно, когда мышцы немного придут в тонус, а кровообращение свежей костной мозоли значительно улучшится, можно перейти на использование трости .
Практикующие травматологи и врачи‐реабилитологи рекомендуют не давать полноценную нагрузку на голеностоп, а пользоваться вспомогательными инструментами для передвижения. Первые несколько дней можно слегка наступать на ногу, основную массу тела перенося на костыли . Постепенно, когда мышцы немного придут в тонус, а кровообращение свежей костной мозоли значительно улучшится, можно перейти на использование трости . тяжесть перелома;
тяжесть перелома;
 О том, сколько носить гипс при нарушении целостности костей голени, можно сказать только основываясь на результатах рентгенологической диагностики. В лучшем случае, без наличия смещения и сопутствующих осложнений, гипс будет наложен на срок минимум 5 недель. При выявлении смещения костных обломков, повязка применяется на протяжении 4 месяцев.
О том, сколько носить гипс при нарушении целостности костей голени, можно сказать только основываясь на результатах рентгенологической диагностики. В лучшем случае, без наличия смещения и сопутствующих осложнений, гипс будет наложен на срок минимум 5 недель. При выявлении смещения костных обломков, повязка применяется на протяжении 4 месяцев.








 Эффективный метод фиксации осколков.
Эффективный метод фиксации осколков.






 После сопоставления отломков кости ее фиксируют выбранным методом.
После сопоставления отломков кости ее фиксируют выбранным методом. Осложнением после проведенного вмешательства может стать занесение инфекции.
Осложнением после проведенного вмешательства может стать занесение инфекции. Загрузка…
Загрузка…





 Методы диагностики при болевых ощущениях в коленях при приседании:
Методы диагностики при болевых ощущениях в коленях при приседании:

 Снять болевые ощущения и ускорить процесс восстановления помогут компрессы с использованием целебных трав, обладающие обезболивающими и согревающими свойствами. Существуют специальные пластыри, изготовленные на основе лекарственных растений. Они снимают отеки и болезненные ощущения в коленном суставе, возникающие при приседании. При резкой боли применяют сухой холод — компресс изо льда.
Снять болевые ощущения и ускорить процесс восстановления помогут компрессы с использованием целебных трав, обладающие обезболивающими и согревающими свойствами. Существуют специальные пластыри, изготовленные на основе лекарственных растений. Они снимают отеки и болезненные ощущения в коленном суставе, возникающие при приседании. При резкой боли применяют сухой холод — компресс изо льда. Лечебную гимнастику назначает врач. Самое эффективное упражнение — это «Велосипед». Его нужно делать в положении лежа. Также можно заниматься на велотренажере и периодически совершать велосипедные прогулки.
Лечебную гимнастику назначает врач. Самое эффективное упражнение — это «Велосипед». Его нужно делать в положении лежа. Также можно заниматься на велотренажере и периодически совершать велосипедные прогулки.

















 подагры. При высоком содержании мочевой кислоты наблюдается отложение солей, ухудшается состояние суставов. У пациента возникают резкие болевые ощущения в области сустава. Дискомфорт может появляться как при сгибании коленей, так и при перемене положения тела. Заболевание имеет хроническое течение;
подагры. При высоком содержании мочевой кислоты наблюдается отложение солей, ухудшается состояние суставов. У пациента возникают резкие болевые ощущения в области сустава. Дискомфорт может появляться как при сгибании коленей, так и при перемене положения тела. Заболевание имеет хроническое течение; нестероидных противовоспалительных медикаментов, устраняющих болезненные ощущения и уменьшающих воспалительный процесс;
нестероидных противовоспалительных медикаментов, устраняющих болезненные ощущения и уменьшающих воспалительный процесс; Приготовление лекарственного настоя на основе золотого уса. Для этого нужно залить 20 граммов лечебного сырья 0,2 л водки. Получившуюся смесь настаивают на протяжении двух недель в защищенном от проникновения солнечного света и влаги помещении. По истечении указанного времени средство нужно процедить. Его применяют для проведения растираний. Средняя длительность лечения варьируется от трёх до четырёх недель. При возникновении выраженной аллергической реакции лечение следует прекратить.
Приготовление лекарственного настоя на основе золотого уса. Для этого нужно залить 20 граммов лечебного сырья 0,2 л водки. Получившуюся смесь настаивают на протяжении двух недель в защищенном от проникновения солнечного света и влаги помещении. По истечении указанного времени средство нужно процедить. Его применяют для проведения растираний. Средняя длительность лечения варьируется от трёх до четырёх недель. При возникновении выраженной аллергической реакции лечение следует прекратить. Суставное соединение сконструировано по типу шарнира. Хрящевой ткани отведена амортизационная функция. Питается хрящ при помощи синовиальной жидкости. Данная жидкость также выполняет роль смазки, которая препятствует истиранию и излишнему трению при нагрузках.
Суставное соединение сконструировано по типу шарнира. Хрящевой ткани отведена амортизационная функция. Питается хрящ при помощи синовиальной жидкости. Данная жидкость также выполняет роль смазки, которая препятствует истиранию и излишнему трению при нагрузках. Часто колени отекают и хрустят, что говорит о воспалении хряща. В этом случае первое, что нужно сделать – обратиться за консультацией к врачу-ортопеду. Чтобы полностью исследовать состояние применяется артроскопия коленного сустава и рентгеноскопия, после чего начинается лечение.
Часто колени отекают и хрустят, что говорит о воспалении хряща. В этом случае первое, что нужно сделать – обратиться за консультацией к врачу-ортопеду. Чтобы полностью исследовать состояние применяется артроскопия коленного сустава и рентгеноскопия, после чего начинается лечение. Такие методы помогают бороться с отечностью и болями при глубоком приседании, особенно со штангой. При резких болях, вызванных травмой либо резким движением, можно применить «сухой холод», то есть ледяной компресс. Какой вид компресса подходит в каждом конкретном случае в состоянии определить только врач.
Такие методы помогают бороться с отечностью и болями при глубоком приседании, особенно со штангой. При резких болях, вызванных травмой либо резким движением, можно применить «сухой холод», то есть ледяной компресс. Какой вид компресса подходит в каждом конкретном случае в состоянии определить только врач.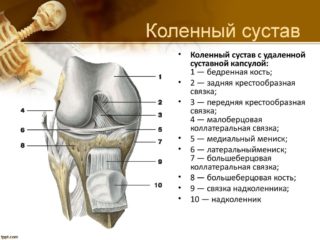 Бедренная и берцовая кость соединяются следующим образом:
Бедренная и берцовая кость соединяются следующим образом:

 Связки удерживают бедренную и берцовую кости вместе. По бокам коленного сустава находятся две связки – латеральная и медиальная. Повреждение вызывают:
Связки удерживают бедренную и берцовую кости вместе. По бокам коленного сустава находятся две связки – латеральная и медиальная. Повреждение вызывают: Причины и лечение коленных суставов после 50 лет отличается от методов, применяемых в молодом возрасте или для спортсменов. Это объясняется характерными изменениями костной и хрящевой ткани, уменьшением количества синовиальной жидкости, снижением иммунитета и развитием инфекционных процессов.
Причины и лечение коленных суставов после 50 лет отличается от методов, применяемых в молодом возрасте или для спортсменов. Это объясняется характерными изменениями костной и хрящевой ткани, уменьшением количества синовиальной жидкости, снижением иммунитета и развитием инфекционных процессов.



 Довольно часто причиной этих дискомфортных ощущений может быть развитие остеохондроза, при его проявлении наблюдаются существенные изменения в межпозвоночных дисках, ведущих к увеличению костной ткани.
Довольно часто причиной этих дискомфортных ощущений может быть развитие остеохондроза, при его проявлении наблюдаются существенные изменения в межпозвоночных дисках, ведущих к увеличению костной ткани.
 Хруст в шее обусловлен ее строением
Хруст в шее обусловлен ее строением Такое проявление сопровождается сильными болями в области шеи
Такое проявление сопровождается сильными болями в области шеи При прогрессировании боли проявляются в спине и голове
При прогрессировании боли проявляются в спине и голове Массаж позволяет облегчить состояние и снять болевой синдром
Массаж позволяет облегчить состояние и снять болевой синдром




 Похрустывание в области шеи при поворотах головы испытывал каждый человек. Не всегда процесс сопровождается болевыми ощущениями, хруст порой появляется даже у здоровых людей. Редко с такой проблемой обращаются к доктору.
Похрустывание в области шеи при поворотах головы испытывал каждый человек. Не всегда процесс сопровождается болевыми ощущениями, хруст порой появляется даже у здоровых людей. Редко с такой проблемой обращаются к доктору.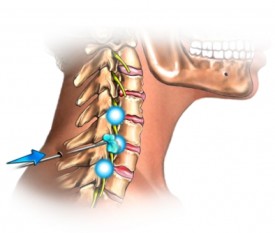



 Более того, Димексид обладает способностью проникать в клетки вредителей и уничтожать их.
Более того, Димексид обладает способностью проникать в клетки вредителей и уничтожать их.

 Это лекарственное средство представляет собой прозрачную жидкость с бесцветными кристаллами. Она имеет характерный запах, напоминающий аромат чеснока, который быстро выветривается.
Это лекарственное средство представляет собой прозрачную жидкость с бесцветными кристаллами. Она имеет характерный запах, напоминающий аромат чеснока, который быстро выветривается. Это лекарственное средство часто применяют для лечения артрозов. С его помощью можно затормозить дегенеративные процессы, происходящие в суставах. После курса процедур с раствором димексида значительно облегчается состояние. А также он помогает снять боль после ушибов колена или локтя и других частей тела.
Это лекарственное средство часто применяют для лечения артрозов. С его помощью можно затормозить дегенеративные процессы, происходящие в суставах. После курса процедур с раствором димексида значительно облегчается состояние. А также он помогает снять боль после ушибов колена или локтя и других частей тела. Готовить средство для компресса нужно в резиновых перчатках, поскольку димексид может вызывать раздражение. Приготовленный раствор для компресса нельзя держать слишком долго и втирать его в поверхность кожи. Для компрессов из димексида желательно использовать марлевую ткань.
Готовить средство для компресса нужно в резиновых перчатках, поскольку димексид может вызывать раздражение. Приготовленный раствор для компресса нельзя держать слишком долго и втирать его в поверхность кожи. Для компрессов из димексида желательно использовать марлевую ткань. Димескид нужно применять только по назначению врача. Если его использовать совместно с другими лекарствами, он становится сильнодействующим средством. Такие свойства помогают в лечении многих заболеваний, но при неправильном применении могут навредить здоровью.
Димескид нужно применять только по назначению врача. Если его использовать совместно с другими лекарствами, он становится сильнодействующим средством. Такие свойства помогают в лечении многих заболеваний, но при неправильном применении могут навредить здоровью.













 Автор статьи: Ячная Алина, хирург-онколог, высшее медицинское образование по специальности “Лечебное дело”.
Автор статьи: Ячная Алина, хирург-онколог, высшее медицинское образование по специальности “Лечебное дело”.

 Шейный остеохондроз относится к группе деструктивно-дегенеративных заболеваний позвоночника. Начинается заболевание в молодом возрасте и продолжается на протяжении всей жизни, поэтому имеет очень широкое распространение.
Шейный остеохондроз относится к группе деструктивно-дегенеративных заболеваний позвоночника. Начинается заболевание в молодом возрасте и продолжается на протяжении всей жизни, поэтому имеет очень широкое распространение. К дефектам позвоночника относятся нарушения осанки, пороки развития позвоночника, врожденные и приобретенные грыжи межпозвонковых дисков. На фоне этих состояний риск развития остеохондроза и частые его обострения значительно повышаются.
К дефектам позвоночника относятся нарушения осанки, пороки развития позвоночника, врожденные и приобретенные грыжи межпозвонковых дисков. На фоне этих состояний риск развития остеохондроза и частые его обострения значительно повышаются. Рассмотрим подробнее самые эффективные и важные мероприятия оздоравливающие позвоночник.
Рассмотрим подробнее самые эффективные и важные мероприятия оздоравливающие позвоночник. Для обогащения питания и улучшения состояния шейного отдела позвоночника можно применять:
Для обогащения питания и улучшения состояния шейного отдела позвоночника можно применять: При работе, требующей длительного стояния, рабочее место должно располагаться так. Чтобы человеку не приходилось наклоняться.
При работе, требующей длительного стояния, рабочее место должно располагаться так. Чтобы человеку не приходилось наклоняться. Массаж проводят не только на шейный отдел ,но и на воротниковую зону, надплечья и плечевой пояс. Эта процедура помогает снять повышенный тонус мышц и устранить боль в шее, улучшить кровоснабжение работу нервных окончаний.
Массаж проводят не только на шейный отдел ,но и на воротниковую зону, надплечья и плечевой пояс. Эта процедура помогает снять повышенный тонус мышц и устранить боль в шее, улучшить кровоснабжение работу нервных окончаний. Упражнение «пловец». Попеременно поднимать противоположные выпрямленные руку и ногу, удерживая на весу несколько секунд.
Упражнение «пловец». Попеременно поднимать противоположные выпрямленные руку и ногу, удерживая на весу несколько секунд.










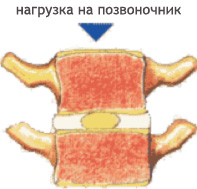
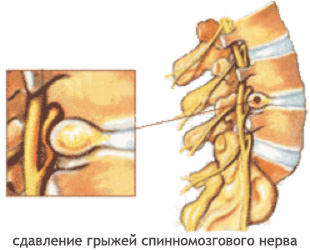
















 « Предыдущая запись
« Предыдущая запись  Следующая запись »
Следующая запись »

























 Компрессионный перелом позвоночника
Компрессионный перелом позвоночника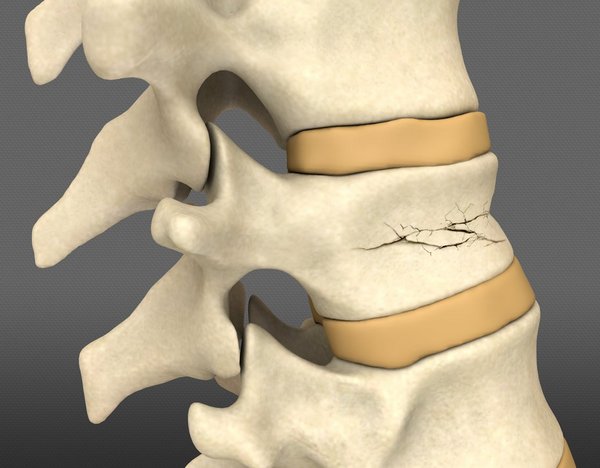


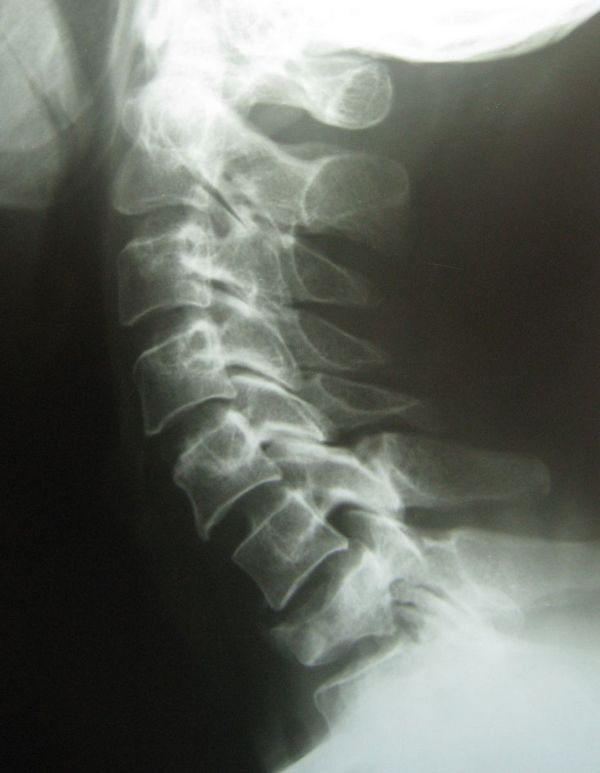





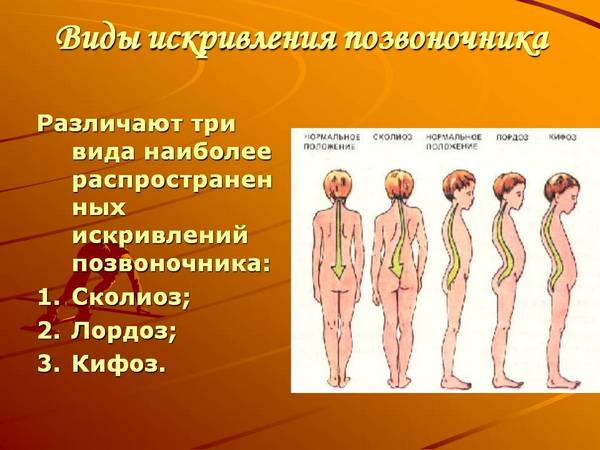


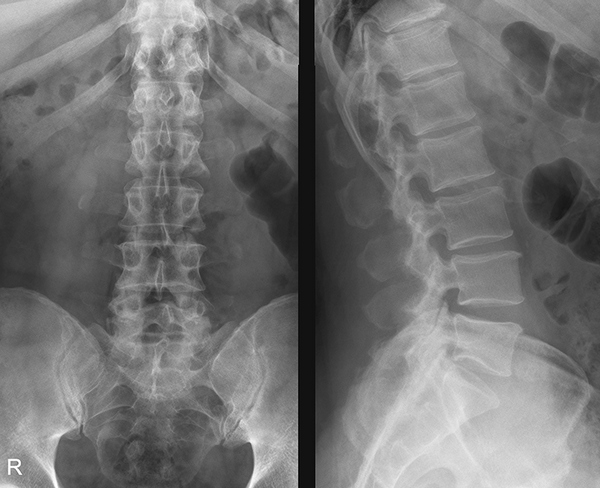





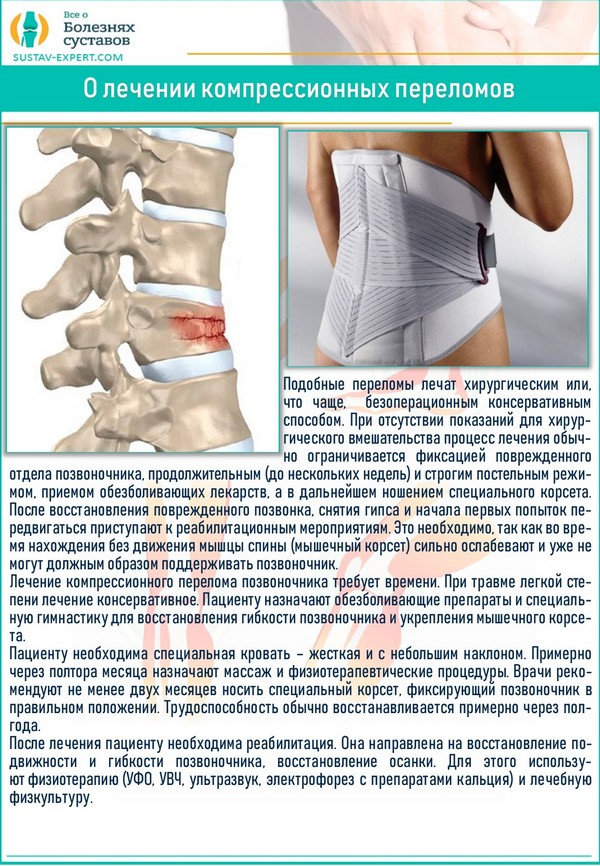

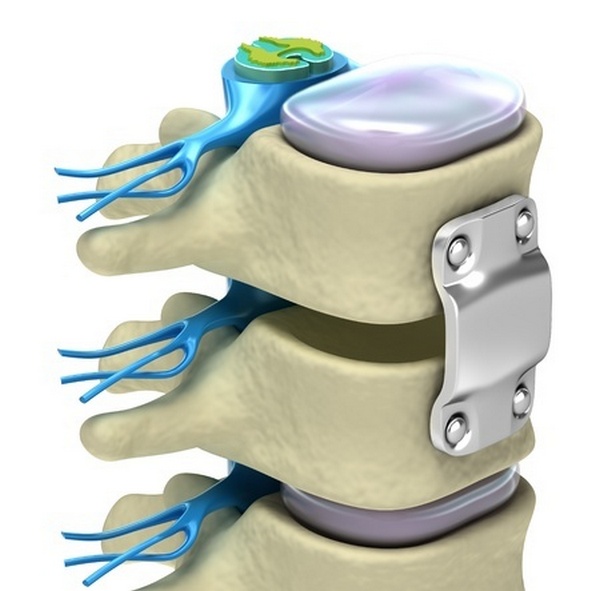



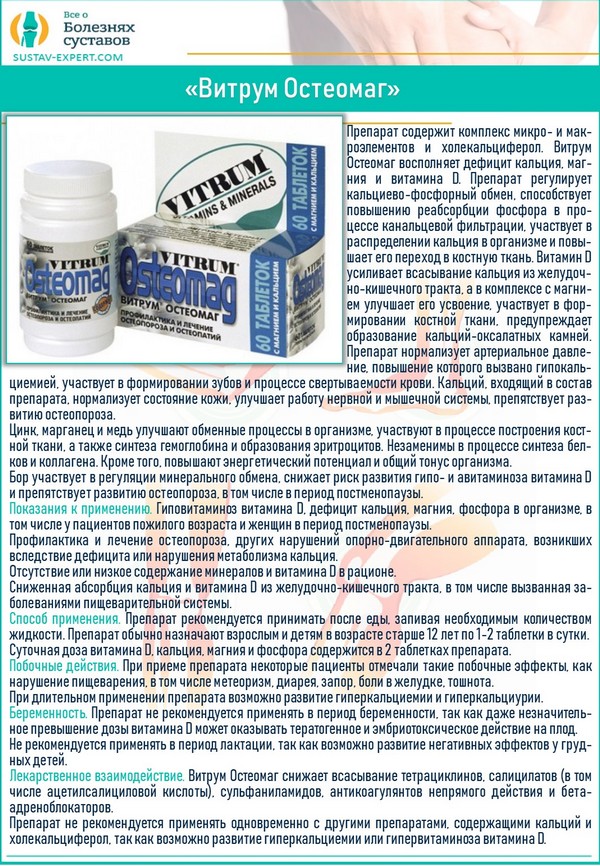






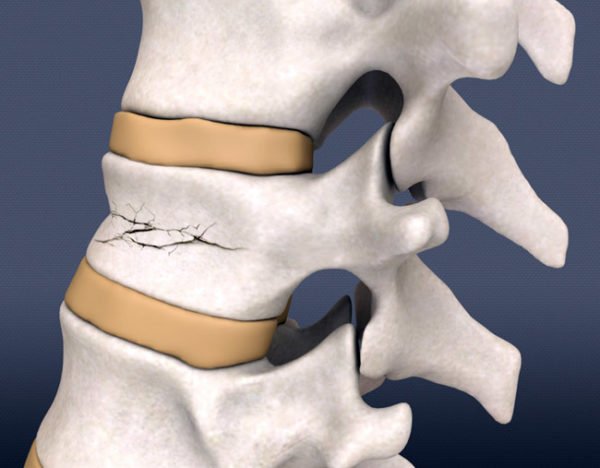
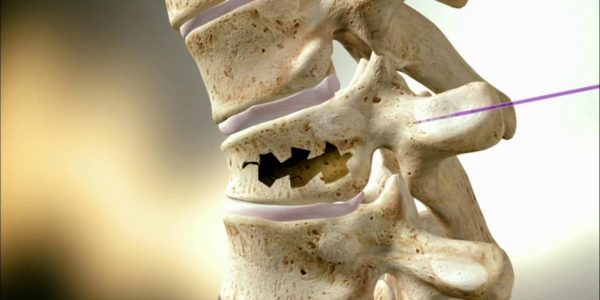
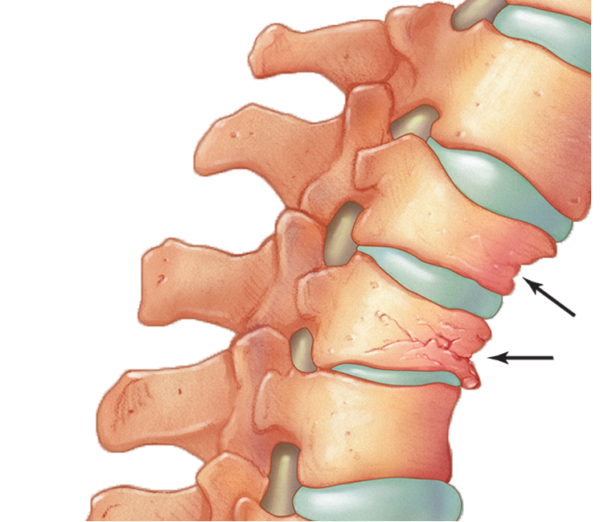
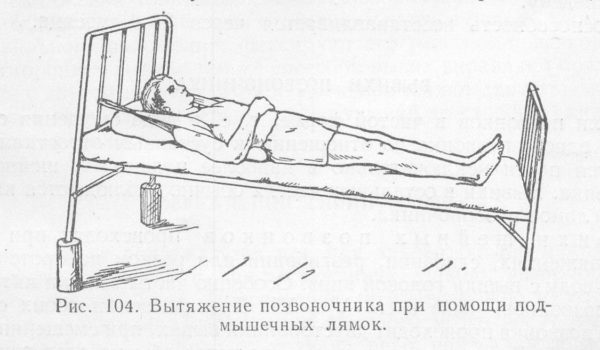














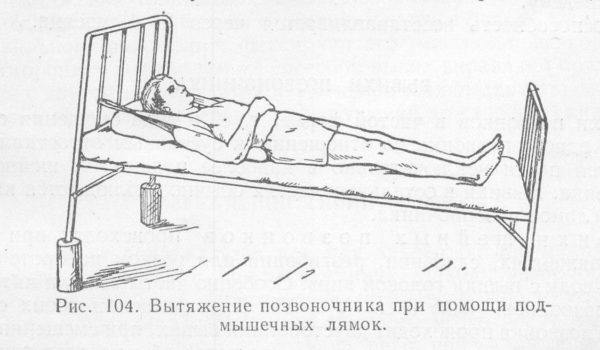



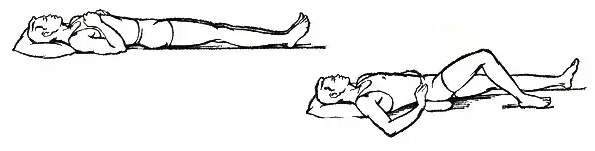
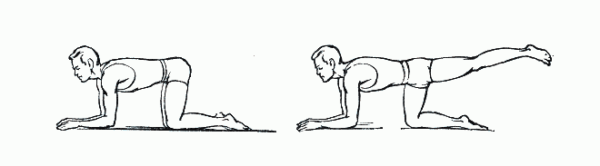


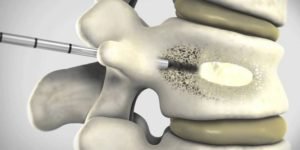
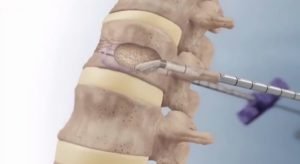
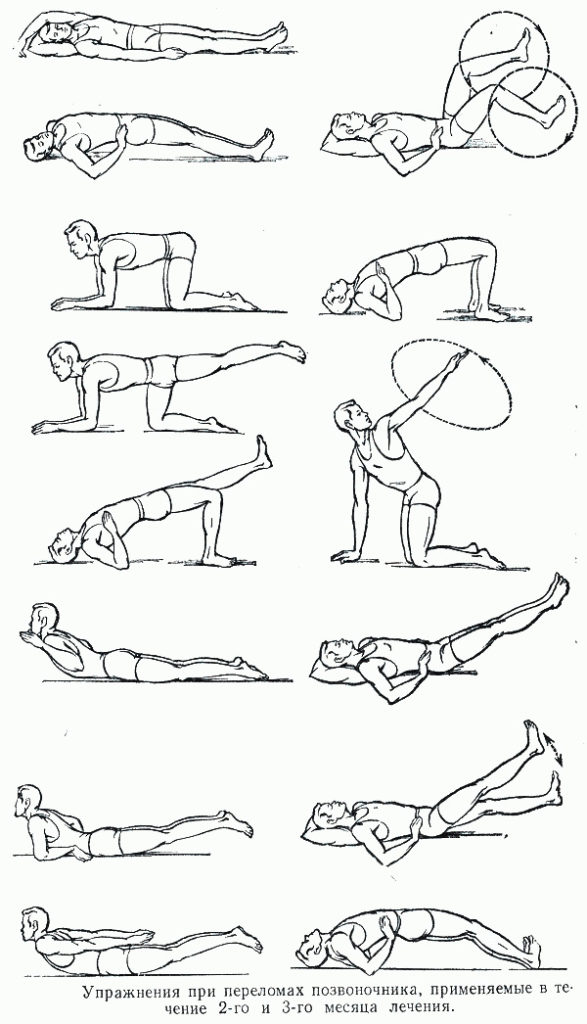
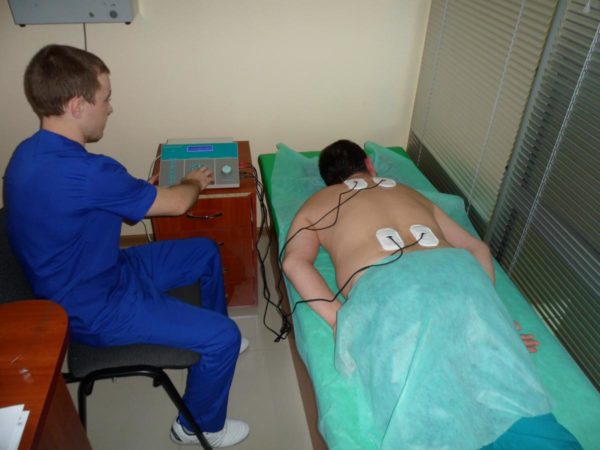

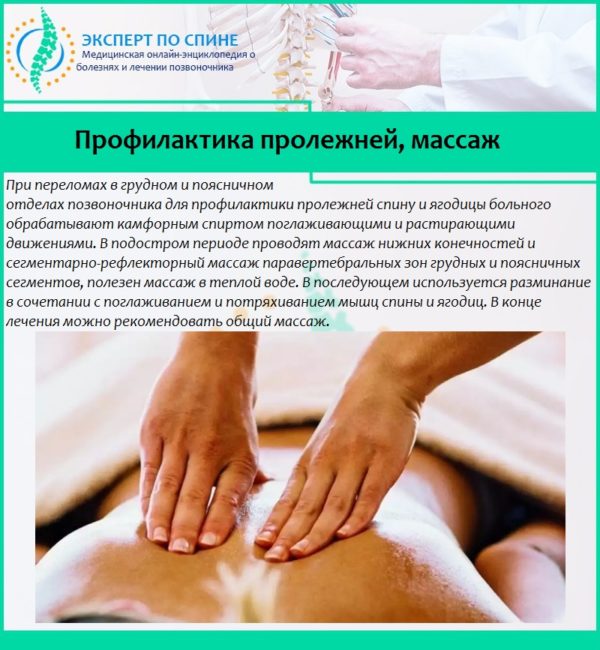







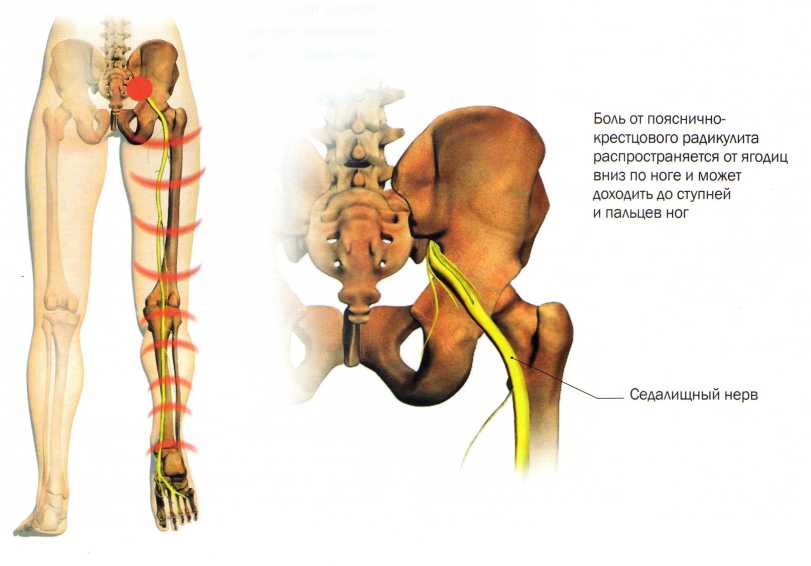









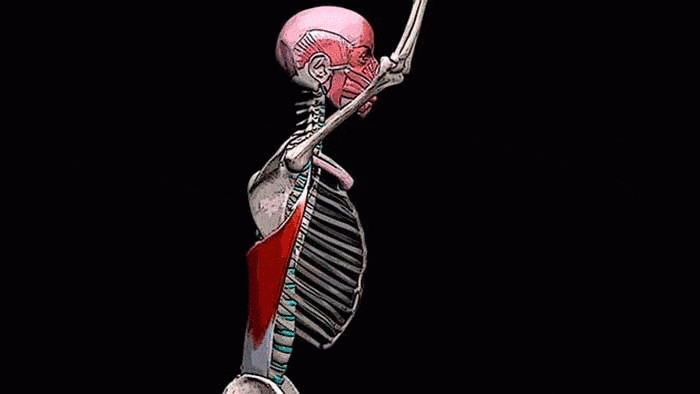
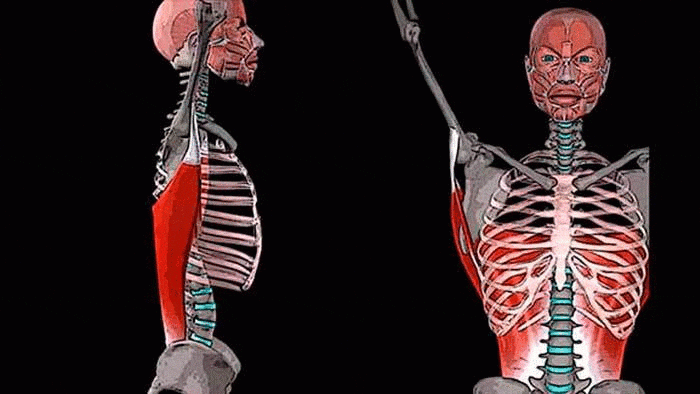
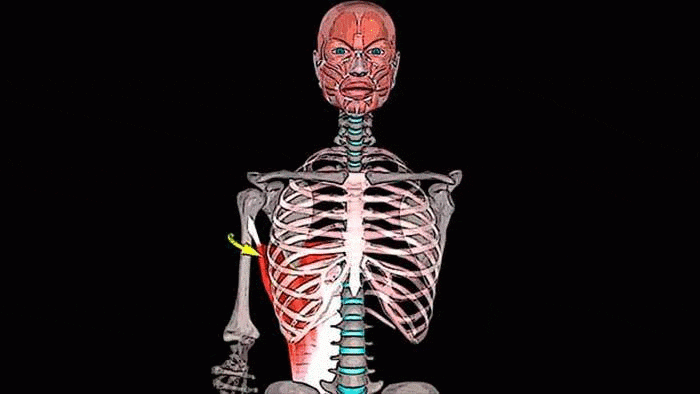
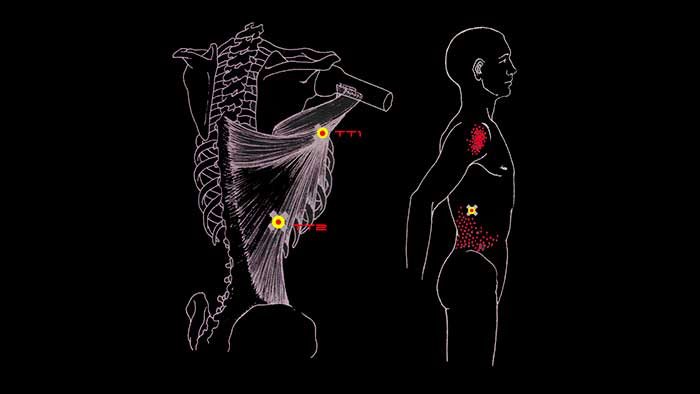

















 Широчайшие мышцы спины – это, пожалуй, главные мышцы, над которыми большинство людей начинает работать, если хотят накачать спину. Эти мышцы берут начало от плечевой кости (кость верхней части руки) и идут к лопатке, нижней части грудного отдела позвоночника и пояснично-грудной фасции, которая представляет собой мембрану, покрывающую глубокие мышцы спины. Поскольку широчайшие мышцы занимают большую часть верхнего отдела спины, они играют чрезвычайно важную роль в построении массивной и широкой мускулатуры.
Широчайшие мышцы спины – это, пожалуй, главные мышцы, над которыми большинство людей начинает работать, если хотят накачать спину. Эти мышцы берут начало от плечевой кости (кость верхней части руки) и идут к лопатке, нижней части грудного отдела позвоночника и пояснично-грудной фасции, которая представляет собой мембрану, покрывающую глубокие мышцы спины. Поскольку широчайшие мышцы занимают большую часть верхнего отдела спины, они играют чрезвычайно важную роль в построении массивной и широкой мускулатуры.














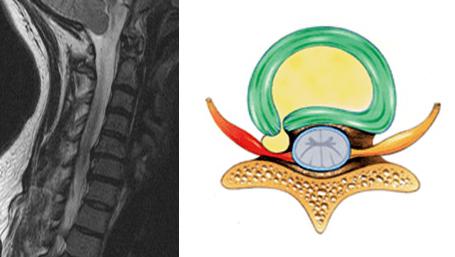


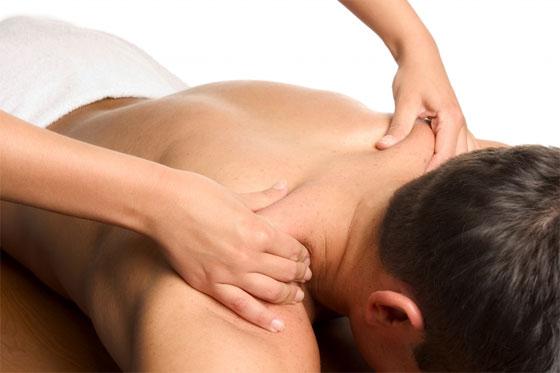

 Болевые ощущения, возникающие в ноге, могут ограничить функцию нижних конечностей. В связи с этим, амплитуда движений уменьшается, что приводит к ограниченным возможностям при выполнении обязанностей на рабочем месте или дома.
Болевые ощущения, возникающие в ноге, могут ограничить функцию нижних конечностей. В связи с этим, амплитуда движений уменьшается, что приводит к ограниченным возможностям при выполнении обязанностей на рабочем месте или дома.

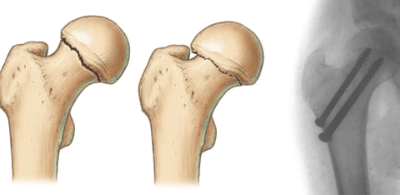 Описание травмы
Описание травмы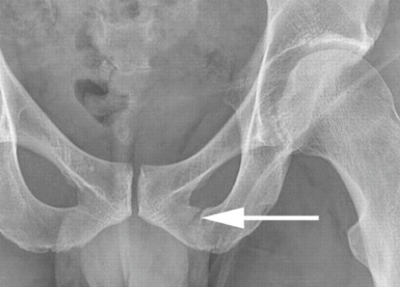 Описание травмы
Описание травмы Описание перелома
Описание перелома Описание травмы
Описание травмы Дополнительные признаки ушиба таза
Дополнительные признаки ушиба таза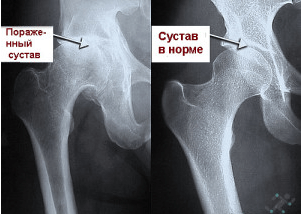 Распространённая патология среди широкого круга пациентов, вне зависимости от возраста. Болезнь обусловлена воспалительными процессами в суставах.
Распространённая патология среди широкого круга пациентов, вне зависимости от возраста. Болезнь обусловлена воспалительными процессами в суставах. Локализация болей
Локализация болей Описание заболевания
Описание заболевания Описание болезни
Описание болезни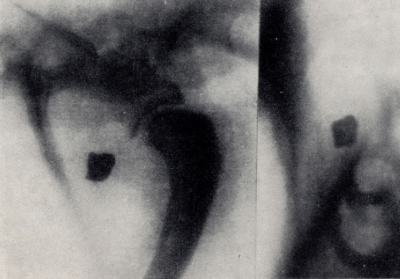 Описание травм
Описание травм Описание недуга
Описание недуга Описание проблемы
Описание проблемы Ряд инфекционных заболеваний отражаются болевым синдромом в правом бедре. Среди подобных патологий наиболее опасен остеомиелит. Патология выражается в поражении костной ткани. В запущенном виде, кости попросту начинают гнить, образуя опасные инфекционные очаги, увеличивающиеся в размерах, если не проводится медицинского вмешательства.
Ряд инфекционных заболеваний отражаются болевым синдромом в правом бедре. Среди подобных патологий наиболее опасен остеомиелит. Патология выражается в поражении костной ткани. В запущенном виде, кости попросту начинают гнить, образуя опасные инфекционные очаги, увеличивающиеся в размерах, если не проводится медицинского вмешательства.



 Причиной возникновения боли бывают патологические изменения в костных и мягких бедренных тканях и близлежащих отделах.
Причиной возникновения боли бывают патологические изменения в костных и мягких бедренных тканях и близлежащих отделах.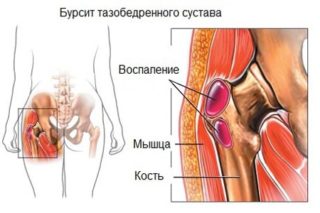 Бурсит. При этом недуге происходит воспаление суставной сумки – бурсы. Нередко болевой синдром возникает на вентральной поверхности бедра, нарастает, если больной ложится на травмированную сторону. Сустав ломит и дергает, он опухает.
Бурсит. При этом недуге происходит воспаление суставной сумки – бурсы. Нередко болевой синдром возникает на вентральной поверхности бедра, нарастает, если больной ложится на травмированную сторону. Сустав ломит и дергает, он опухает. Межпозвоночная грыжа. Характеризуется болями и ограниченностью движений. Чаще всего болевой синдром идет от бедра к стопе.
Межпозвоночная грыжа. Характеризуется болями и ограниченностью движений. Чаще всего болевой синдром идет от бедра к стопе.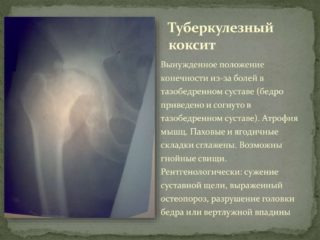 Инфекционные заболевания — остеомиелит, сифилис, костный туберкулез — практически не определяются на первых этапах, но поводом для безотлагательного посещения врача могут являться такие симптомы:
Инфекционные заболевания — остеомиелит, сифилис, костный туберкулез — практически не определяются на первых этапах, но поводом для безотлагательного посещения врача могут являться такие симптомы: Лечение сильной боли в бедре, отдающей в ногу направлено на снятие боли и торможение воспалительного процесса.
Лечение сильной боли в бедре, отдающей в ногу направлено на снятие боли и торможение воспалительного процесса.
 Пожалуй, самой частой предпосылкой боли, возникающей в бедре во время двигательной активности, становится коксартроз (другое название заболевания артроз тазобедренного сустава).
Пожалуй, самой частой предпосылкой боли, возникающей в бедре во время двигательной активности, становится коксартроз (другое название заболевания артроз тазобедренного сустава). Существуют неврологические болезни, которые также становятся провокаторами дискомфорта в бедре. Речь идет о заболеваниях люмбаго, ишиас. Пациент в таких случаях страдает от скованности, ему сложно нормально ходить, он ощущает сильные боли при вставании (боль похожа на прострел). Часто люмбаго становится причиной хромоты и изменения походки.
Существуют неврологические болезни, которые также становятся провокаторами дискомфорта в бедре. Речь идет о заболеваниях люмбаго, ишиас. Пациент в таких случаях страдает от скованности, ему сложно нормально ходить, он ощущает сильные боли при вставании (боль похожа на прострел). Часто люмбаго становится причиной хромоты и изменения походки.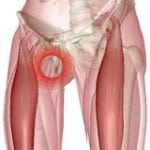 Чтобы начать лечение, следует разобраться, почему развивается ноющая или острая боль в области бедренной кости и колене. В зависимости от первопричины и диагноза будут показаны определенные препараты.
Чтобы начать лечение, следует разобраться, почему развивается ноющая или острая боль в области бедренной кости и колене. В зависимости от первопричины и диагноза будут показаны определенные препараты.