При переломе пальца руки сколько носить гипс: Переломы фаланг пальцев — симптомы, диагностика, лечение в ЦКБ РАН
Переломы фаланг пальцев — симптомы, диагностика, лечение в ЦКБ РАН
Переломы фаланг пальцев возникают как при прямом механизме травмы – падение, удар по пальцу, так и при непрямом механизме – например, в результате форсированных ротационных движений (выкручивание) пальца. В зависимости от этого различают типы переломов фаланг пальцев – косые, оскольчатые, поперечный, винтообразные. Подходы к лечению этих переломов несколько отличаются друг от друга.
При переломе ощущается острая боль, может возникнуть деформация пальца, появляется отек.
Средний срок сращения фаланг пальцев – около 3-4 недель.
Лечение переломов фаланг пальцев
Переломы фаланг пальцев с незначительным смещением или без смещения лечат наложением гипсовой повязки на 3-4 недели. При смещении для обеспечения движения в суставах пальцев производится хирургическое лечение – остеосинтез (фиксация отломков). Это помогает избежать формирования тугоподвижности сустава (контрактур), которые в самых запущенных случаях могут приводить к формированию анкилоза (полному отсутствию движений в суставе).
При переломах со смещением отломков обычно требуется их фиксация – возможные варианты: фиксация спицами через проколы кожи (спицы остаются выступать над кожей), пластиной и/или винтами, которые устанавливаются через разрез. При установке фиксаторов разрабатывать движения в суставах пальца можно начинать спустя несколько дней после операции.
При переломах основания или головки фаланги, фиксация обычно проводится спицами или винтами, при переломах диафиза – винтами или пластиной. При многооскольчатых переломах фаланг пальцев может быть установлен аппарат внешней фиксации.
Гипсовая лонгета после операции, как правило, не накладывается. Исключение составляют тяжелые нестабильные оскольчатые переломы.
Средний срок госпитализации составляет около 5 суток.
Окончательный выбор способа остеосинтеза остается за лечащим врачом, исходя из медицинских показаний, характера смещения отломков, функциональных требований к кисти.
Пять мифов о переломах: чего действительно стоит опасаться
- Клаудиа Хэммонд
- BBC Future
Автор фото, Getty Images
Ужасная, пронзающая боль? Далеко не всегда. Раз вы можете двигать конечностью, значит никакого перелома нет? Бывает и так, но бывает и по-другому. Обозреватель BBC Future разбирает, что правда, а что нет, в наиболее распространенных взглядах на переломы.
Миф 1. Если вы можете двигать пострадавшей конечностью, то перелома нет
Обычно это первое, что вы слышите, когда корчитесь от боли, ударившись обо что-нибудь пальцем ноги: “Пошевелить им можешь? Ну, тогда это не перелом”.
На самом деле вы порой вполне можете двигать сломанной конечностью или пальцем, так что это нельзя рассматривать как проверку на перелом.
Три главных симптома сломанной кости – боль, отек и деформация.
Если кость развернута на 90 градусов по сравнению со своим обычным положением или вообще торчит сквозь кожу – понятно, это плохой признак.
Еще одно указание на перелом – если вы слышали щелчок, когда это с вами произошло.
Миф 2. Если это перелом, то вам ужасно больно
Совсем не обязательно. Многие рассказывают о том, как упали на горнолыжном склоне, а после этого еще катались остаток дня, ходили и даже танцевали, не подозревая, что сломали ногу.
Конечно, гораздо чаще сломанные кости болят, но если перелом незначительный, то вы можете его и не заметить.
Когда же вы обнаружите, что у вас перелом, надо немедленно обратиться к врачу, который расположит и зафиксирует ваши кости так, чтобы они правильно срастались, без деформации, без риска инфекции.
Автор фото, Getty Images
Подпись к фото,Как только вы поняли, что сломали руку, немедленно обратитесь к врачу
У переломов есть одна особенность. Сломанная конечность может не болеть постоянно. Но вот что выяснили в 2015 году исследователи из Саутгемптонского университета, изучавшие данные полумиллиона взрослых британцев: те, кто когда-либо ломал руку, ногу, бедро или позвоночник, десятилетия спустя часто страдали от болей во всем теле – гораздо чаще, чем те, кто никогда себе ничего не ломал. К счастью, это случается далеко не со всеми.
Миф 3. Пожилые белые женщины должны опасаться переломов из-за остеопороза
Давайте начнем с возраста. Это правда: пожилые женщины ломают кости чаще, чем молодые. Гормональные изменения в организме, происходящие во время климакса, могут вести к быстрой потере костной массы и частым переломам при остеопорозе.
Что же касается расы, то, например, в США перелом бедра случается более чем в два раза чаще у белых женщин, чем у черных.
Предполагается, что существует целый ряд факторов, из-за которых у черных женщин кости крепче: например, большая костная масса, набираемая в детстве, и более медленный процесс обновления костной ткани, который ведет к более медленному вымыванию из нее минералов к пожилому возрасту.
Все это так, но черные женщины тоже страдают остеопорозом, просто среди них таковых находится меньше, чем среди белых. Почему?
Считалось, что остеопороз есть только у 5% черных женщин в возрасте старше 50, но уже зазвучали призывы более серьезно изучить состояние их здоровья.
В США, например, афроамериканок с меньшей долей вероятности, чем белых, отправляют на обследование, с помощью которого обнаруживают остеопороз. И если им все-таки ставится такой диагноз, им реже выписывают необходимое лекарство.
Миф 4. Нет никакого смысла обращаться к врачу со сломанным пальцем ноги, поскольку вам все равно ничем не помогут
Действительно, гипс вам в этом случае вряд ли будут накладывать, но сломанный палец ноги все равно надо обследовать. Медики установят тип перелома, помогут в будущем избежать боли и деформаций (которые сделают некомфортным ношение обуви или приведут к артриту в пожилом возрасте, если кость срослась неправильно).
Если же палец после перелома под странным углом, то понадобится более сложное лечение, возможно, даже операция.
Большинство пальцев ноги можно просто зафиксировать при помощи соседних пальцев. Вам также выдадут специальную обувь. Такие переломы срастаются в течение 4-6 недель.
Перелом большого пальца ноги более серьезен, и некоторым даже накладывают гипсовую повязку до уровня икры на две-три недели, а затем скрепляют повязкой сломанный палец с соседним.
К счастью, переломы большого пальца случаются в два раза реже, чем остальных пальцев ноги.
Автор фото, Getty Images
Подпись к фото,Врачи смогут облегчить ваши страдания и максимально обезопасить поврежденную ногу
Если же сломана плюсневая кость (следующая после кости пальца), то перелом может зажить без всякой гипсовой повязки – при условии что нога находится в покое.
Дело в том, что кости по обе стороны от пострадавшей естественным путем поддерживают друг друга, действуя как природная шина, и в 80% случаев кости остаются в правильном положении, даже когда сломаны.
Конечно, если есть раны, говорящие об открытом переломе, или кость находится явно в неправильном положении, нужно специальное лечение. Такое чаще всего случается со сломанными костями большого пальца ноги, потому что он находится с краю стопы и не имеет необходимой поддержки других костей.
То же самое относится и к сломанным мизинцам. В таких случаях иногда бывает необходима операция, или же стопу помещают в гипс.
Но даже если вам не понадобится гипсовая повязка, перелом пальца ноги обязательно надо лечить. После того как врач исключит более серьезные варианты перелома, будут наложена шина и мягкая защитная повязка.
Вам скажут, нужно ли пользоваться костылями одну-две недели – до тех пор пока вы не сможете более или менее спокойно наступать на поврежденную ногу.
Миф 5. После того, как сломанная кость срастется, она станет прочней, чем была до перелома
Звучит слишком хорошо, чтобы быть правдой, и в долгосрочной перспективе это неправда. Однако кое-что в этом утверждении есть, если говорить о краткосрочной перспективе.
Когда идет процесс заживания и срастания, вокруг места перелома формируется нечто вроде защищающей его манжеты из новой кости.
Так что в первые недели заживания кость в месте перелома на какое-то время действительно становится крепче обычной.
Но постепенно “манжета” исчезает, и через несколько лет у вас остается кость, которая, возможно, не хуже других, несломанных, но и не крепче, чем они.
Правовая информация. Эта статья содержит только общие сведения и не должна рассматриваться в качестве замены рекомендаций врача или иного специалиста в области здравоохранения. Би-би-си не несет ответственности за любой диагноз, поставленный читателем на основе материалов сайта. Би-би-си не несет ответственности за содержание других сайтов, ссылки на которые присутствуют на этой странице, а также не рекомендует коммерческие продукты или услуги, упомянутые на этих сайтах. Если вас беспокоит состояние вашего здоровья, обратитесь к врачу.
Прочитать оригинал этой статьи на английском языке можно на сайте BBC Future.
сколько заживает, сколько носить гипс
Иногда случаются неприятности, и перелом мизинца на руке – одна из них.Эта травма является не редкой, ведь на протяжении нашей жизни пальцы – одни из главных помощников. Они используются во всех тех же действиях, что и руки целиком.
Обратитесь к врачу!
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста и подробное изучение инструкции! Обязательно запишитесь на прием к врачу.
↑
Время заживления
Сколько заживает перелом мизинца на руке? При простых закрытых переломах сроки сломанный мизинец будет заживать 2-3 недель. Спустя месяц наблюдается полная реабилитация мизинца.В наиболее сложных случаях носить гипс нужно дольше по времени, от 6 недель, а восстановление работы достигается через 8-10 недель.
Отдельно стоит упомянуть сроки восстановления после хирургического вмешательства. Здесь все зависит от того, не возникнут ли разные осложнения, к примеру, гнойные, они станут поводом для дополнительного вмешательства. Иногда потребуется носить фиксатор.
↑Симптоматика
Симптомы того, что человек сломал мизинец на руке сродни симптомам перелома прочих конечностей:- Резкая боль, которая усиливается при движении. Сломавшим мизинцем человек не сможет шевелить, а со временем на пораженном участке образуется отек.
- Мягкие ткани вокруг меняют цвет на более темный, возможно кровоизлияние под ноготь.
- Укорочение или искривление пальца, чрезмерная подвижность или даже хруст отломков при сдавливании.
У детей могут появиться краевые отрывы ногтевой фаланги (более характерно для открытых переломов). В редких случаях образовывается характерный мягкотканный дефект.
Травмы в детском возрасте имеют тенденцию маскироваться, так что даже рентгенограмма не всегда дает четкий результат.
При обследовании детей врачам приходится быть особенно внимательными. Наиболее важным и показательным признаком становится сильная боль при нагрузке на ось пальца.
↑ https://gidpain.ru/perelom/mizinca-ruke-simptomy.htmlВ домашних условиях
Самым важным нюансом здесь следует отметить следующий: если сломан мизинец, дома вылечить не удастся, к врачу придется обращаться.Важно не беспокоить лишний раз пораженный палец и нельзя пытаться совместить перелом самостоятельно – в результате можно причинить куда больший вред, с которым придется разбираться медикам.
Лучше дать больному обезболивающее из домашней аптечки – кетарол, анальгин или эти, а после сопроводить его к врачу или вызвать скорую помощь.
↑Лечение
Лечение перелома мизинца достаточно консервативно:- Врач обездвижит фалангу с помощью гипса или шины. В случае открытого перелома иногда приходится проводить хирургическое вмешательство.
- По завершении фиксации следует курс физиотерапии, способствующей скорейшему заживлению раны.
- В наиболее сложных случаях, переломах со смещением, врачи производят репозицию отломков. Это позволяет придать им природное положение.
- Одним из методов является введение спиц, фиксирующих участок.
Лечение выбирается в зависимости от типа перелома.
↑Одномоментная закрытая репозиция
Она используется при самых простых переломах.
Производится в несколько этапах:
- Сначала пациента проверяют на переносимость местного обезболивающего с помощью концентратов лидокаина или прокаина.
- В случае успеха вытягивают палец и несколько сгибают суставы.
- По завершении кость возвращают в первоначальное положение и фиксируют.
Скелетное вытяжение
Копия предыдущей методики, различается методом вытягивания – здесь используется нить или проволока, которые продеваются через мягкие ткани или под ногтем.
Подобный способ позволяет справиться с более тяжелыми травмами, а последующее лечение включает противовоспалительные и антибактериальные препараты.
↑Открытая репозиция
Фактически последний метод лечения, он включает хирургическое вмешательство на открытой кости и редко используется в связи с очевидными сопутствующими рисками и осложнениями. Иногда эта методика оказывается единственно возможной.
Ее применяют, если кости уже успели срастись неправильно, имеется многооскольчатый перелом со смещением и этих. Фиксация обломков осуществляется спицами или шурупами. Есть в нем и плюсы – накладывание гипса не требуется.
↑Полезное видео
Накладывание гипса
Перелом пальца врачи относят к травмам высокой сложности, и к его лечению требуется соответствующий подход. Одной из обязательных мер является иммобилизация конечности, подразумевающая под собой гипсование.Для этого используется классический бинт, смоченный в растворе. Со временем повязка высыхает, принимая форму руки, впоследствии сохраняя ее.
Гипс – этот материал не слишком хорошо переносит попадание воды.
С другой стороны, есть альтернатива в виде полимерных материалов с аналогичными свойствами, но более легких по весу. Вот только стоят они дороже, и оплачивать их приходится чаще самому пациенту.
↑Лечебный массаж
Хоть открытый перелом зарастает быстро, для возвращения полноценной работы пальца требуется его разрабатывать. Начинать этот процесс стоит сразу после того, как будет снят гипс.Врачи назначают массаж – выполнять его могут пациенты.
Процедура выполняется так:
- Руки выкладываются ладонями на стол – пациенты пытаются оторвать пальцы от его поверхности, по одному или все вместе.
- Следующим упражнением будут сведение-разведение пальцев, круговые движения подушечек.
- Хорошим вариантом будет собирание ладони в щепоть и последующее расслабление.
Что интересно, для реабилитации применяются и более интересные методики.
В их число можно внести:
- Работу на клавиатуре;
- Использование кистевого эспандера;
- Простая разминка мизинца пальцами другой руки.
В общем, вариантов тут много. Некоторые при переломе пальцев даже советуют перебирать крупы.
↑Онемение пальцев
Иногда после перелома мизинца наблюдается его онемение. То же самое возможно и при других травмах – перелом запястья и этих.Причина во всех случаях одна – плохая проводимость нервов. Не исключено, что онемение возникло из-за продолжительного нахождения руки в гипсе, но не стоит исключать и более серьезные причины.
Если онемение не проходит продолжительное время, стоит обратиться к врачу.
В отдельных случаях, особенно при наличии других симптомов, онемение пальцев рук может свидетельствовать о серьезном неврологическом заболевании, с лечением которого лучше не затягивать.
Что же получается в итоге? Перелом мизинца – травма достаточно болезненная и не пытайтесь заниматься самолечением. Последствия этих экспериментов неприятные.
Залог скоротечного выздоровления – обращение к врачам, тщательное соблюдение их инструкций и реабилитация, которая может затянуться. В случае же обнаружения осложнений следует обращаться в ближайшую больницу.
↑Упражнения для ускоренной реабилитации
Рассмотрим несколько:
- Сжатие экспандера в разных положениях руки: вытянутая вперёд, вбок, вверх, согнутая в локте.
- Перекладывание зерна из ёмкости в ёмкость.
- Прямое расположение руки на столе. Мизинец стараться поднять как можно выше верх, не отрывая ладони от поверхности.
- Сжатие пластилина в фалангах.
- Раскатывание пластилина до формы цилиндра, ладонь должна быть выгнута.
Опасные изменения
Последствия зависят от правильности оказания неотложной помощи и способа лечения.
Есть патологии:
- Медленное сращивание костей. Выход один – оставить гипс или шину надолго.
- Неправильно сросшийся перелом. Нарушается подвижность, присутствуют ноющие боли. Патологию исправляют повторным вправлением.
- Отсутствие процесса сращивания. Если кости не начали соединяться через несколько недель, проводят оперативное вмешательство.
- Инфекция. Остеомиелит трудноизлечим, но оперативное вмешательство или долгий курс антибиотиками помогает постепенному выздоровлению.
- Тугоподвижность. Возникает из-за регулярных переломов на одном и том же месте. После долгого лечения палец может так и не срастись. Облегчит ситуацию физиотерапия.
- Болевой синдром. После полного восстановления возникает боль зимой и при средней нагрузке на кисть.
- В запущенных формах травмы возможна инвалидизация или ампутация пальца.
Перелом ноги
У вас перелом ноги. Перелом лечат с помощью лонгеты, гипса или специального ботинка. Заживление перелома займет от 4 до 6 недель. Если у вас тяжелый перелом, для его лечения вам может потребоваться хирургическая операция.
Уход в домашних условиях
При лечении в домашних условиях соблюдайте следующие рекомендации:
Вам будет наложена лонгета или гипс, надет специальный ботинок или использовано другое приспособление, чтобы зафиксировать ногу. Если вы не получили другие указания, используйте при ходьбе костыли или ходунки. Не наступайте на травмированную ногу, пока не получите разрешение на это от своего лечащего врача. (Вы можете взять костыли или ходунки напрокат во многих аптеках или магазинах хирургических или ортопедических товаров).
Чтобы уменьшить боль и отек, держите ногу в приподнятом положении. Когда ложитесь спать, подкладывайте под травмированную ногу подушку. Когда сидите, размещайте травмированную ногу таким образом, чтобы она находилась на уровне пояса. Это правило очень важно соблюдать на протяжении первых 2 дней (48 часов).
Приложите к месту травмы пакет со льдом. Прикладывайте пакет со льдом на 20 минут каждые 1–2 часа в течение первого дня, чтобы уменьшить боль. Вы можете приготовить пакет со льдом, завернув полиэтиленовый пакет с кубиками льда в тонкое полотенце. Следите за тем, чтобы при таянии льда гипс/лонгета/ботинок не намокли. Вы можете приложить пакет со льдом прямо поверх лонгеты или гипса. В течение последующих 2 дней продолжайте прикладывать пакет со льдом 3–4 раза в день. Затем используйте пакет со льдом по необходимости, чтобы уменьшить боль и отек.
Гипс/лонгета/ботинок должны всегда оставаться сухими. Во время мытья не погружайте гипс/лонгету/ботинок в воду. Чтобы предотвратить попадание воды, оберните повязку полиэтиленовым пакетом, закрепив его в верхней части резиновой лентой. Если ботинок, шина из стеклопластика или лонгета намокнут, их можно высушить феном.
Если вам не были назначены другие лекарственные средства, для уменьшения боли можно принимать ацетаминофен (acetaminophen) или ибупрофен (ibuprofen). Если у вас хроническая печеночная (chronic liver disease) или почечная недостаточность (chronic kidney disease), перед применением этих препаратов проконсультируйтесь со своим лечащим врачом. Также необходимо проконсультироваться с врачом, если у вас была язва желудка (stomach ulcer) или желудочно-кишечное кровотечение (GI bleeding).
Если у вас возник зуд, не наносите под гипсовую повязку никакие кремы и не вставляйте никакие предметы.
Последующее наблюдение
Посетите врача повторно через 1 неделю или в соответствии с полученными указаниями. Это необходимо, чтобы удостовериться, что заживление кости проходит правильно. Если была наложена лонгета, при следующем посещении врача она может быть заменена на гипсовую повязку.
Если были сделаны рентгеновские снимки, с ними ознакомится врач-рентгенолог. Вам сообщат обо всех результатах, которые могут повлиять на ваше лечение.
Когда необходимо обратиться за медицинской помощью
В любом из следующих случаев незамедлительно обратитесь в обслуживающее вас медицинское учреждение:
В повязке появилась трещина
Гипсовая повязка или лонгета намокла или стала мягкой
Шина из стеклопластика или лонгета остается влажной более 24 часов
От повязки чувствуется неприятный запах, или на повязке появились пятна от выделений из раны
Ощущение стесненности или боли под гипсовой повязкой или лонгетой усиливается
Пальцы ног отекают, становятся холодными, синеют, немеют, или в них ощущается покалывание
Вы не можете пошевелить пальцами ног
Кожа вокруг повязки краснеет
Температура 101 ºF (38,3 ºC) и выше или в соответствии с указаниями вашего лечащего врача
Четырехлетний ребенок остался без руки из-за халатности врачей — Российская газета
Сразу шестерых врачей центральной городской больницы города Кизляра будут судить за халатность, из-за которой небольшая травма маленького пациента привела к тому, что жизнь его и всей семьи теперь искалечена.
Инцидент, с которого началась история, до сих пор обсуждаемая в дагестанском городе Кизляре, можно отнести к числу заурядных. Молодая мама Елена Симчук шла с работы, забрав младшего сынишку из садика. Потом оставила его вместе со старшей сестрой во дворе погулять. Спустя полчаса дети пришли домой – сын порезал руку. Мать заметила, что рука как-то неестественно искривлена, и, заподозрив перелом, тотчас повезла малыша в больницу.
В приемном покое центральной городской больницы Кизляра ребенку сделали обезболивающий укол, рентгеновский снимок, обработали рану фурацилином и сразу же наложили гипс. После чего врач приемного отделения Магомед Халидов отпустил Елену с сыном домой, рекомендовав наблюдаться в детской поликлинике.
Однако страдания маленького Никиты не кончились. Дома он капризничал, жаловался, что болит живот, плакал от боли в руке и не спал всю ночь. Под утро измученные родители вызвали “скорую”, которая привезла мальчика снова в городскую больницу. В приемном отделении больного осмотрел хирург Максим Петров. Но не нашел ничего опасного. Осмотрел уже знакомого пациента и Халидов, наложил на руку свежую перевязку, сделал укол – ношпу, анальгин с димедролом. И Симчуков снова отправили восвояси. Но поскольку боль не утихала, Елена с сынишкой поехали в детскую поликлинику. Напрасно она убеждала травматолога Айтманбеда Исаева взглянуть на саму рану. Он отправил ребенка на рентген-контроль, который нужно было делать в другой, взрослой поликлинике. Пока мать пробегала туда-сюда, выполнив требование врача, Исаев уже собрался уезжать. Елена, размахивая свежим, еще сырым снимком, буквально выдернула его из машины. Врач посмотрел результаты рентгена и никаких патологий не нашел, кости срастались нормально, о чем он и сказал матери.
– Мы пошли к медсестре на перевязку. Только она дотронулась до пальцев, сын закричал. Ему было очень больно. Пальцы уже практически не шевелились, я лишь потом узнала, что это плохой признак. Но почему это не заметили врачи? Я им столько раз говорила: посмотрите, у него под гипсом открытая рана, ребенок очень мучается, ведь не может рука при простом переломе так сильно болеть, – рассказывает Елена.
После перевязки отправились домой, провели еще одну мучительную ночь и опять вызвали “скорую”. Обезболивающие лекарства не помогали, температура держалась высокая, а врачи гадали, что же у мальчика с животом.
Утром Симчуки снова приехали в приемный покой ЦГБ, на этот раз дежурил другой врач – Мурад Исаев. Он тоже перевязал и обработал руку. А другой доктор Руслан Чараганов, определив у мальчика “острый живот”, назначил клизму. Но спустя десять минут боли возобновились. На начавшийся отек, покраснение пальцев никто, кроме матери, не обратил внимания.
Страх за сына был так велик, что Елена решила повезти сына в другую больницу – детскую. Здесь она заявила медикам, что не уйдет, пока ее ребенку не окажут помощь. Никиту положили в палату, поставили капельницу. Рука его, по словам матери, горела, он не давал к ней прикоснуться, всю ночь вскакивал.
– В четыре утра смотрю, Никита сам трогает пальцы поврежденной руки. Дотронулась – рука холодная, – плачет Елена. – Повезли его к хирургу в ЦГБ. Дежурный врач раскрыл бинт и увидел отек и желтушность. Но решил дожидаться остальных хирургов. Они приходили только к восьми утра. Выяснилось, что начался тромбоз сосудов.
Мальчика срочно отправили в Махачкалу.
В республиканской больнице ребенка сразу забрали в операционную в крайне тяжелом состоянии. В течение десяти дней врачи боролись за жизнь мальчика. А 21 сентября из-за продолжающейся интоксикации организма вынуждены были применить ампутацию правой руки.
– Мы бились три дня, гоняли нас – пойдите туда, пойдите сюда, – вспоминает отец мальчика Павел Симчук. – Медики не стали даже брать анализы, уже не говоря о том, чтобы госпитализировать сына.
Как установила позже комиссия минздрава Республики Дагестан, первоначально в городской больнице диагностировали закрытый перелом правого предплечья. На самом же деле перелом был открытым и в рану попала анаэробная инфекция, которая из-за отсутствия лечения привела к развитию газовой гангрены.
Никаких извинений от больницы, врачи которой не смогли вылечить простую травму, Симчуки не дождались. Тогда они обратились в прокуратуру. Минздрав по требованию надзорного органа назначил комиссию для проверки этого вопиющего случая, и она подтвердила виновность врачей в том, что Никита в четыре года стал инвалидом.
По словам следователя прокуратуры Кизлярского межрайонного следственного отдела Олега Черных, в отношении шести врачей, травматологов и хирургов Кизлярской городской больницы, возбуждено уголовное дело по статье 293 УК РФ “Халатность”. Врачи собираются защищаться и оправдывать свои действия.
Олег Черных подал ходатайство на отстранение от должности горе-врачей. Но суд отклонил требование прокуратуры. Симчуки на днях подали кассационную жалобу на это решение в Верховный суд республики: “Мы не хотим, чтобы то, что случилось с нашим мальчиком, повторилось с кем-нибудь еще, – считает Елена Симчук. – Такие врачи не должны работать с людьми”.
Перелом мизинца на руке: сколько заживает, сколько носить гипс
Для чего служат пальцы на руке знают даже маленькие дети: учеба, игры, работа, искусство, музыка, наука, отдых – везде, во всем в жизни человека пальцы принимают непосредственное участие. В бытовой жизни они всегда на «передовой». Поэтому, когда один из этих незаменимых помощников получает травму, человек сразу же ощущает неудобства от своей функциональной ограниченности.
Строение и функции кисти
- Если строение кисти руки рассматривать с точки зрения анатомии, то будет любопытно узнать, что это целый конгломерат из 32 косточек и костей, скрепленных между собой прослойками мышц и сухожилий, которые помогают верхним конечностям выдерживать большие нагрузки.
- В кисти 3 отдела:
- Пясть состоит из 5, а запястье из 8 тонких трубчатых, зависимых друг от друга костей. Они неразрывно связаны с пальцами, каждый из которых имеет три фаланги:
- проксимальную;
- среднюю;
- дистальную.
Исключение составляет большой палец, у которого отсутствует средняя фаланга.
Пальцы достаточно подвижны, точны в движениях и функциональны. Они состоят из трубчатых укороченных костей с подвижными суставами и целой сетью средних и мелких сосудов. Суставы фаланг имеют форму, исключающую боковые движения, но не препятствующую сгибанию и разгибанию.
Основные функции пальцев:
- манипуляционные;
- осязательные.
По причине гиперподвижности пальцев руки, ушибы, вывихи, повреждения, различные травмы происходят достаточно часто.
Любая травма чревата последствиями, и самыми легкими, с точки зрения восстановления, считаются трещины или неполные переломы.
Внезапный удар, падение с упором на пальцы, перекручивание, застревание – от любого из этих действий можно получить перелом пальца кисти. Недооценивать такого рода повреждения опасно, особенно, если перелом пальцев случился у ребенка.
Чаще других, перелом одной или нескольких фаланг пальцев руки происходит в бытовых условиях.
Виды и характеристики
Существуют несколько видов нарушения целостности кости:
- Закрытый, при котором целостность кожных покровов и мышечных тканей не нарушена.
- Открытый перелом – кость или ее отломки пробивают кожу насквозь.
- Без смещения – косточки пальцев не выходят за границу надкостницы.
- Перелом пальца руки со смещением, при котором происходит повреждение надкостницы и отломки могут перемещаться, травмируя окружающие ткани, суставы, сосуды.
- Компрессионный – кость раздробляется при сдавливании и требует немедленного медицинского вмешательства.
- Оскольчатый, при котором наибольший вред получают суставы и связки пальца при многочисленных осколках.
- Прямой или поперечный перелом пальца определяется по наличию и форме разломов.
- Суставной и внесуставной — травма происходит или в суставе или вне.
- Сочетанные – травмы сразу нескольких костей.
Повреждение конкретного пальца
- Самым распространенным, неприятным и лишающим человека трудоспособности является перелом большого пальца руки, который к тому же сложно лечить по причине применения аппарата для вытягивания. Он может случиться в основании и ближе к локтевой его стороне.
- Часто травмируется самый крайний и маленький палец – мизинец. Лидер среди причин — удар о твердую поверхность.
- Перелом безымянного пальца считается сложным и требует продолжительного восстановительного периода, в течение которого необходимы регулярные упражнения для поддержания двигательной функции всей кисти.
- Переломы среднего пальца и указательного также требуют немедленного медицинского вмешательства и исключают лечение в домашних условиях.
- Бывает, что повреждается самый край пальцев. Это так называемый краевой перелом, при котором часто деформируется ногтевая пластина.
Если случился перелом ногтевой фаланги, то это сразу видно по ее изгибу под определенным углом.
Любой перелом фаланги пальца сам по себе опасен в меньшей или большей степени, ведь если костные обломки не правильно срастутся, может нарушиться двигательная активность, поэтому исключается любое самолечение.
Переломы одной или нескольких фаланг бывают еще и патологическими, которые являются следствием негативных процессов в организме человека или заболеваний, разрушающих костные структуры – остеомиелит, остеопороз.
К переломам относят различные костные повреждения:
- Растрескивание. Возникает, как правило, при сильнейшем ударе.
- Надлом кости. Происходит, если целостность ее нарушена не больше половины фаланги.
- Трещины. При них излом кости затрагивает большую часть диаметра костной ткани.
Особую опасность при переломе фаланги несут в себе осколки, травмирующие сосуды, или повреждающие нервные окончания, что нередко приводит к внутренним кровотечениям, онемению травмированных и здоровых пальцев. Это грозит нарушением двигательных функций.
Признаки и симптомы
- Как определить перелом в условиях отсутствия медицинской помощи?
- Как отличить перелом от ушиба или вывиха, правильно распознать признаки перелома пальца на руке, чтобы своевременно обратиться к специалисту и получить квалифицированную помощь?
- Для этого нужно различать основные признаки, которых достаточно много. Признаками перелома являются:
- острая или щемящая боль, отдающая в кисть;
- быстро распространяющийся отек;
- перекос фаланги;
- невозможность пошевелить пальцем;
- наличие гематомы в месте повреждения и изменивший цвет ноготь;
- определенный хруст при движении фаланги;
- утрата чувствительности;
- состояние, если сустав не может согнуться или разогнуться или им больно двигать;
- мышечное подрагивание.
При определении степени повреждений пальца, симптомы, описанные выше, крайне важны, тем более для людей, далеких от медицины.
Точнее определить перелом пальца может только врач, проводящий диагностику, который способен принять решение по госпитализации пациента.
Перед приездом специалиста, очень важно отличить ушиб от более серьезного повреждения и запомнить симптомы перелома пальца, чтобы оказать пострадавшему правильную помощь.
Первая помощь
Оказывая доврачебную помощь необходимо помнить об опасности открытого перелома, при котором в раневые отверстия попадает разного рода инфекция. Для облегчения состояния, остановки кровотечений при переломе пальца руки со смещением и предотвращения осложнений, проводятся обеззараживающие манипуляции антисептиками с наложением стерильных повязок.
Для грамотной фиксации используют шину при переломе, вызывают неотложную помощь. Шину можно заменить различными современными альтернативами, предоставленными на фото ниже.
Считается, что при травме кости не обязательно обращаться к медикам, но это не так. Сломанный палец не шутка, потому что:
- Боль от перелома зачастую сравнивают с зубной.
- Шоковое состояние после перелома может спровоцировать резкое падение давления, вплоть до самых низких отметок.
- Опасным считается внутреннее нарушение кровотока.
- Редко, но бывает сильное повреждение сосудов с обильным кровотечением, остановить которое могут только специалисты.
- Лишь люди со специальной подготовкой смогут подсказать, как наложить транспортную шину.
Диагностика и лечение
Диагностика проводится в соответствии с классическими методиками и зависит от сложности перелома — осмотр, пальпация, рентгеноскопическое обследование.
На вопрос пациента: «Сколько срастается перелом пальца и сколько носить гипс?», травматолог ответит лишь после тщательного обследования, и зависит от типа перелома и самого сломанного пальца.
Так, если травма без осложнений, то после 10-14 дней можно сделать контрольный снимок рентгена и посмотреть на процесс срастания. Если он благоприятен, то гипс моно снимать и начинать разрабатывать палец. Но, если было смещение, то гипс придется носить порядка 4-6 недель.
При травме мизинца же срастание происходит за две-три недели, а в более сложных случаях за 5-6 недель.
Если первоначальный диагноз подтверждается, то врачом назначается лечение перелома пальца руки, которое включает в себя:
- противовоспалительную и антибактериальную терапию;
- хирургическое вмешательство;
- фиксацию.
При сложных повреждениях в первую очередь устраняется угроза жизни, производится оперативное лечение для восстановления целостности кости с применением современных практик и методик — скрепление с помощью спиц и пластин.
Фиксированная повязка накладывается немедленно только при неосложненном переломе. Наложенный гипс следует носить столько времени, сколько определил врач.
Реабилитация
От вида хирургического вмешательства напрямую зависит продолжительность регенеративного процесса тканей.
Обычно сращивание костей фаланг занимает около 30-40 дней. Именно этот период и назначает доктор для ношения гипсовой повязки. Это обусловлено тем, что непродолжительный период фиксации позволяет избежать возникновения рубцов на травмированной поверхности.
Травмы у детей лечатся и восстанавливаются намного легче и быстрее, чем у представителей старшего поколения. Это объясняется просто: молодой организм, быстрые метаболические и обменные процессы.
Основной задачей восстановительного периода является постепенное возвращение двигательных функций. Он включает в себя:
- массаж;
- механотерапию;
- физиопроцедуры;
- аппликации озокерита;
- йодо-бромные ванны;
- лечебную гимнастику.
Правильная, назначенная лечащим врачом реабилитация хороша тем, что весь лечебный комплекс нацелен на ускорение природных процессов организма с целью восстановления и быстрейшего сращения травмированной конечности.
Источник: https://PerelomaNet.ru/perelomy/priznaki-pereloma-paltsa-na-ruke.html
Перелом сустава мизинца руки
Травма провоцирует появление острой тянущей боли в пальце. Она может отдавать в ладонь, что осложняет определение места повреждения. Травма всегда сопровождается появлением отека. Гематома появляется не всегда, все зависит от характера повреждения.
Травма не позволяет совершать движения кистью. Каждая попытка становится причиной усиливающейся боли. Болевой синдром, который вызывает перелом пальца руки, может ограничивать любые движения, в том числе и здоровой частью.
Время заживления
Сколько заживает перелом мизинца на руке? При простых закрытых переломах сроки сломанный мизинец будет заживать 2-3 недель. Спустя месяц наблюдается полная реабилитация мизинца.
В наиболее сложных случаях носить гипс нужно будет дольше по времени, от 6 недель, а восстановление работы достигается лишь спустя 8-10 недель.
Отдельно стоит упомянуть сроки восстановления после хирургического вмешательства. Здесь все зависит от того, не возникнут ли разнообразные осложнения, к примеру, гнойные, они могут стать поводом для дополнительного вмешательства. иногда потребуется носить фиксатор.
Первая помощь при переломе пальца руки
Поврежденной конечности необходимо обеспечить состояние покоя, чтобы исключить дальнейшее травмирование. Обязательным условием оказания первой помощи, если имеется перелом ногтевой фаланги или другой части, является вызов бригады скорой помощи.
До приезда врачей необходимо облегчить боль. С этой целью пострадавшему дают анальгетик и прикладывают лед к месту травмы.
Следует учесть, что контакт кожи со людом более 5 минут может стать причиной обморожения, поэтому необходимо делать перерывы в 2-3 минуты.
Для безопасной транспортировки больного требуется временная иммобилизация. При закрытом типе повреждения можно ограничиться бинтованием больного пальца вместе с соседним здоровым. Для фиксации всей руки в максимально безопасном положении используют косыночную повязку.
Открытый тип травмы сопровождается кровотечением. Раны обрабатываются антисептическим средством, при необходимости накладывается жгут для остановки кровотечения.
Для транспортировки больного использует шину из гладкой палки или толстой проволоки.
Ее фиксируют с помощью бинта, накладывая витки от локтевого сустава до поврежденного участка, стараясь избежать смещения костей, что делать при переломе опасно.
Симптоматика
Симптомы того, что человек сломал мизинец на руке сродни симптомам перелома прочих конечностей:
- Резкая боль, которая лишь усиливается при движении. Сломавшим мизинцем человек практически не сможет шевелить, а со временем на пораженном участке образуется отек.
- Мягкие ткани вокруг меняют цвет на более темный, возможно кровоизлияние под ноготь.
- Укорочение или искривление пальца, чрезмерная подвижность или даже хруст отломков при сдавливании.
У маленьких детей могут появиться краевые отрывы ногтевой фаланги (более характерно для открытых переломов). В редких случаях образовывается характерный мягкотканный дефект.
При обследовании детей врачам приходится быть особенно внимательными. Наиболее важным и показательным признаком становится сильная боль при нагрузке на ось пальца.
ПОДРОБНОСТИ: Варусная деформация стопы у детей
Признаки перелома пальца
Для того чтобы не допустить дополнительного травмирования, недостаточно определить наличие перелома, следует учитывать степень его тяжести.
Перелом фаланги пальца со смещением провоцирует повреждение кровеносных сосудов, что вызывает внутреннее кровотечение. Внешним признаком этого процесса считается появление сильной гематомы.
Поврежденный участок быстро синеет, даже чернеет, и теряет чувствительность.
Наличие сильного смещения костных осколков можно определить и по возникновению деформации пальца:
- Травмированная ногтевая фаланга изгибается под неестественным углом.
- Проксимальная фаланга создает острый угол с тыльной стороной ладони.
- Травма средней фаланги вызывает смещение отломков к точке крепления сухожилий.
В домашних условиях
- Самым важным нюансом здесь следует отметить следующий: если сломан мизинец, дома вылечить не удастся, к врачу придется обращаться в любом случае.
- Очень важно не беспокоить лишний раз пораженный палец и ни в коем случае нельзя пытаться совместить перелом самостоятельно — в результате можно причинить куда больший вред, с которым придется разбираться опять же медикам.
- Лучше всего дать больному обезболивающее из домашней аптечки — кетарол, анальгин или подобные, а после сопроводить его к врачу или же вызвать скорую помощь.
Симптомы
Заподозрить перелом фаланги пальца на руке позволяет появление сильной боли. Дополнительными признаками этого вида травмы считается:
- Отечность и покраснение кожных покровов в поврежденной зоне.
- Повышение температуры кожи в месте травмы.
- Сильная боль при попытке воздействовать на кончик пальца.
Медработники для выявления повреждения используют метод пальпации, позволяющий выявить трещины в кости и подвижности участков, которым подобное состояние не свойственно. Обращается внимание и на форму кисти, длину поврежденного пальца в сравнении со здоровым на другой руке.
Пальпация вызывает усиление боли, а при неграмотном проведении способна стать причиной повреждения сосудов, сухожилий и нервов, даже если это перелом мизинца на руке.
Как понять, что произошел перелом, а не ушиб?
Определить перелом пальца для большинства людей не составляет труда, так как у данной травмы имеются характерные признаки перелома пальца руки.
Как правило, все переломы фаланг пальцев кисти относятся к закрытому типу и не сопровождаются ярко выраженными внешними нарушениями.
Как определить перелом самостоятельно? К характерным симптомам можно отнести следующие:
- На месте перелома появляется отек и покраснение кожи.
- В месте травмы кожа более теплая.
- Поврежденный палец ограничен в движении.
- При надавливании возникает сильная боль.
- Щадящее положение сломанного пальца.
Присутствие всех вышеперечисленных вероятных признаков указывает на перелом пальца руки и не нуждается в диагностики для выявления достоверных симптомов перелома:
- При пальпации выявление трещины.
- Характерный хруст.
- Патологическая подвижность в тех участках пальца, в которых она не должна быть.
- Деформация формы кисти.
- Сломанный палец становится короче.
Однако все эти симптомы перелома пальца не могут окончательно подтвердить клинический диагноз перелома пальца, для этого необходимо проведение инструментальных исследований.
Деформация, к примеру, дистальной фаланги не всегда бывает очевидной из-за ряда причин: перелом может быть без смещения или припухлость от гематомы может маскировать область перелома, и деформация не будет просматриваться.
В области травматологии золотым стандартом, помогающим определить, сломан ли палец является использование рентгенографии в двух проекциях.
Что делать, если человек сломал фаланги? До приезда медиков необходимо провести оказание первой помощи.
Диагностика
Пациент, который сломал палец на руке, проходит диагностическое обследование дважды. Первое выполняется при обращении за медицинской помощью для определения способа лечения. Второе необходимо для контроля эффективности проведенной терапии, подтверждения правильного срастания кости, грамотного расположения внутрикостных приспособлений.
рентгенография кисти, это основа диагностики данного перелома. Снимок производится обеих конечностей для сравнения места слома со здоровой кистью.
На снимке специалист определяет:
- Наличие или отсутствие разлома.
- Вид травмы.
- Стабильность повреждения.
- Наличие осложнений.
- Повреждение межфалангового сустава.
В качестве дополнительных методов могут назначить ультразвуковое исследование и компьютерную томографию.
При наличии осложнений периферических нервов может быть привлечен невролог или нейрохирург.
На основании полученных данных специалист определяет лечебную тактику.
Накладывание гипса
Перелом пальца врачи относят к травмам высокой сложности, и к его лечению требуется соответствующий подход. Одной из обязательных мер является иммобилизация конечности, подразумевающая под собой гипсование.
Для этого используется классический бинт, смоченный в растворе. Со временем повязка высыхает, принимая форму руки, впоследствии сохраняя ее.
С другой стороны, сегодня есть альтернатива в виде полимерных материалов с аналогичными свойствами, но более легких по весу. Вот только стоят они гораздо дороже, и оплачивать их приходится чаще всего самому пациенту.
Профилактика
Для предупреждения переломов рекомендуется не пренебрегать правилами безопасности при работе с механизмами и тяжелыми грузами.
Во время активного отдыха необходимо контролировать скорость и силу движений кистей рук. При работе с механизмами, создающими вибрацию, важно максимально снизить нагрузку на пальцы.
Поднятие тяжелых предметов, например пакетов с продуктами, должно осуществляться всей ладонью, а не 1-2 пальцами.
Профилактические мероприятия требуют повышения прочности костей, что достигается путем отказа от курения, употреблением большого количества продуктов, содержащих кальций и витамин Д.
Лечебный массаж
Хоть открытый перелом зарастает быстро, для возвращения полноценной работы пальца требуется его разрабатывать. Начинать этот процесс стоит сразу же после того, как будет снят гипс.
Врачи назначают массаж — выполнять его могут сами пациенты.
Процедура выполняется так:
- Для начала руки выкладываются ладонями на стол — пациенты пытаются оторвать пальцы от его поверхности, по одному или все вместе.
- Следующим упражнением будут сведение-разведение пальцев, круговые движения подушечек.
- Хорошим вариантом будет собирание ладони в щепоть и последующее расслабление.
Что интересно, для реабилитации применяются и более интересные методики.
В их число можно внести:
- работу на клавиатуре;
- использование кистевого эспандера;
- простая разминка мизинца пальцами другой руки.
В общем, вариантов тут множество. Некоторые при переломе пальцев даже рекомендуют перебирать крупы.
Осложнения
При переломе мизинца на руке также возможны различные осложнения, которые не всегда удается распознать в процессе лечения.
На фото рентген после перелома мизинца на руке
Так существует вероятность:
- гнойных и воспалительных процессов;
- образование костной мозоли;
- приобретенная деформация суставов и самого пальца,
- тугоподвижность суставов,
- приростание кожной ткани к хрящевой ткани сочленений,
- в некоторых случаях совокупность различных посттравматических осложнений.
ПОДРОБНОСТИ: Паспорт эндопротеза тазобедренного сустава
Самолечение может стать причиной ухудшения состояния больного:
- Образование костной мозоли. Отсутствие правильного совмещения костных отломков снижает допустимую нагрузку на кость, что организм пытается компенсировать наращиванием большой мозоли. Она выглядит как костный дефект и может ограничивать движение пальца.
- Формирование ложного сустава. Некачественная иммобилизация позволяет отломкам кости стираться друг об друга, заставляя их концы становиться закругленными. На пальце появляется место сгиба, не предусмотренное нормами анатомии человеческого тела. Область ложного сустава всегда воспалена. Лечение заключается в разрушении стершихся концов и сращивании отломков. Восстановить двигательную активность и форму пальца в этом случае удается редко.
- Образование контрактуры. Укорочение сухожилий, которое не позволяют совершать произвольные движения кистью, вызывается неправильным положением кисти в период иммобилизации. Лечение длительное и болезненное, направленное на растягивание деформировавшихся сухожилий.
- Развитие остеомиелита. Воспаление костного мозга является следствием занесения инфекции при некачественной обработке открытого перелома.
- Формирование анкилоза. При повреждении сустава существует вероятность сращивания его частей в единую кость. В этом случае больной получает инвалидность.
Онемение пальцев
В некоторых случаях после перелома мизинца наблюдается его онемение. То же самое возможно и при других травмах — перелом запястья и подобных.
Причина во всех случаях одна — плохая проводимость нервов. Не исключено, что онемение возникло из-за продолжительного нахождения руки в гипсе, но не стоит исключать и более серьезные причины.
В отдельных случаях, особенно при наличии других симптомов, онемение пальцев рук может свидетельствовать о серьезном неврологическом заболевании, с лечением которого лучше не затягивать.
Что же получается в итоге? Перелом мизинца — травма достаточно болезненная и ни в коем случае не стоит пытаться заниматься самолечением. Последствия подобных экспериментов неприятные.
Залог скоротечного выздоровления — обращение к врачам, тщательное соблюдение их инструкций и реабилитация, которая может затянуться. В случае же обнаружения осложнений следует также обращаться в ближайшую больницу.
Опасные изменения
Последствия зависят от правильности оказания неотложной помощи и способа лечения.
Существуют следующие патологии:
- Медленное сращивание костей. Выход один — оставить гипс или шину на длительный период.
- Неправильно сросшийся перелом. Нарушается подвижность, присутствуют ноющие боли. Патологию исправляют повторным вправлением.
- Отсутствие процесса сращивания. Если кости не начали соединяться через несколько недель, проводят оперативное вмешательство.
- Инфекция. Остеомиелит трудноизлечим, но оперативное вмешательство или долгий курс антибиотиками способствует постепенному выздоровлению.
- Тугоподвижность. Возникает из-за регулярных переломов на одном и том же месте. Даже после долгого лечения палец может так и не срастись. Облегчит ситуацию физиотерапия.
- Болевой синдром. После полного восстановления возникает боль в холодное время года и при средней нагрузке на кисть.
- В запущенных формах травмы возможна инвалидизация или ампутация пальца.
Источник: https://TvoiSustavi.ru/sustav/perelom-sustava-mizintsa-ruki/
5 симптомов перелома мизинца на руке — сколько носить гипс, пока заживает
Из всех пальцев кисти чаще всего травмируется мизинец. Это объясняется его анатомическим расположением. Наиболее травмоопасной зоной считается ногтевая фаланга. Обычно перелом возникает при прямой травме, например, падение, ушиб, под весом тяжелого предмета.
Если проблема возникает даже при незначительных нагрузках на пальцы, то виной могут быть болезни костных структур или недостаток витаминов и минералов. Основной задачей медиков является правильная дифференциальная оценка ушиба от перелома и своевременная квалифицированная помощь пострадавшему.
Виды
Перелом мизинца имеет несколько разновидностей, но все они подразделяются на:
- Травматические. Если причина кроется в повреждении механического характера.
- Патологические. Когда фаланга страдает под воздействием имеющегося заболевания.
Также перелом мизинца на руке может быть со смещением или без него. В первом случае надкостница повреждена и отломки меняют привычное анатомическое положение. Случай без смещения считается более легким, надкостница при этом сохранена, отломки располагаются на своих местах.
По контакту с окружающим пространством он бывает закрытым или открытым. При закрытом нет изменений в кожном покрове в зоне травмы, при открытом повреждении эпителий вскрыт, осколок торчит сквозь ткани.
По расположению травмы выделяют:
- Внутрисуставные. Перелом локализуется в самом суставе.
- Внесуставные. Страдает лишь тело кости.
Также переломы бывают раздробленные, оскольчатые и безоскольчатые.
По величине повреждения подразделяют:
- Надлом. Излом рассекает около половины костной трубки.
- Трещина. Повреждено более половины костного диаметра. В то же время соединительная ткань сохраняет свою целостность.
- Растрескивание. Кость имеет множество косых, продольных, винтообразных, поперечных трещин.
Видео
Перелом пальца
Возможные причины
Перелом мизинца на правой или левой руке возникает при:
- Падении.
- Занятиях спортом.
- Прямой травме.
- Скручивании.
- Ущемлении тяжелым предметом, дверью.
- Работе с дрелью, бензопилой и другими инструментами на производстве.
Помимо этого, повреждение целостности может быть обусловлено имеющимися патологиями пациента:
- Остеопорозом.
- Онкологией.
- Дефицитом кальция.
При этом травма появляется даже при незначительной нагрузке. Остеопороз чаще поражает середину пальца.
Симптомы
Признаки перелома мизинца руке могут отличаться, опираясь на сложность травмы. В основном диагностируют:
- Болевой синдром. Он усиливается при движении.
- Отечность.
- Изменение длины пальца.
- Деформацию, выступы в местах перелома.
- Нарушение подвижности.
Во время движений поврежденным пальцем появляется сильная боль и слышно, как отломки трутся друг о друга. При поражении ногтевой пластины характерно возникновение подногтевой гематомы.
Открытый перелом при нарушении целостности кожи осложняется кровотечением. Часто повышается температура, пациент ощущает слабость. Для внутрисуставного повреждения характерна острая боль, отечность.
Через несколько часов состояние ухудшается, и пациент не имеет возможности совершать движение пораженной фалангой, это объясняется скоплением крови в суставной сумке.
Опасность поздней диагностики
Если своевременно не выявить перелом и не иммобилизовать зону травмированного мизинца, то пациента может настигнуть ряд неприятных осложнений:
- Деформация сустава.
- Сращение костной и хрящевой ткани.
- Образование костной мозоли.
- Воспаление пострадавшего участка с последующим нагноением.
- Нарушение подвижности больного пальца.
- Неправильное сращение.
Оказание первой помощи
Первая догоспитальная помощь заключается в проведении ряда мероприятий:
- Обезболивание. Необходимо принять НПВП, например, Кеторол, Ибупрофен, Анальгин.
- Иммобилизация конечности. При закрытом повреждении достаточно уложить кисть на твердую поверхность. Шину лучше не накладывать, так как при наличии отломков это может вызвать их смещение.
- Холод. Для уменьшения отечности и гематомы можно использовать холодные компрессы.
- При открытом переломе накладывают асептическую повязку для остановки кровотечения. Антисептиком обрабатываются лишь края раны. Бинт накладывают в обход отломка.
- Доставка в стационар. Производится с осторожностью, кисть при этом должна быть иммобилизована. Если нет такой возможности лучше дождаться бригаду на месте травмы.
Диагностика
Перелом фаланги на руке необходимо дифференцировать от ушибов и растяжений. Чаще всего для полноты картины прибегают к:
- Рентгенографии. Чаще всего применяют лишь прямой снимок, когда кисть свободно лежит ладонью вниз на кассете. Боковой и полубоковой требуют если нужно уточнить характер и локализацию перелома, когда на первом снимке этого не разобрать. В этом случае кисть стоит на кассете ребром, а при полубоковом она еще немного наклонена к пленке в области ладони. Иногда требуется повторный снимок спустя неделю. Это происходит, когда на снимке все чисто, а клинические признаки свидетельствуют о повреждении фаланги.
- КТ. При недостаточной информативности снимков или возникновении сомнений врачом в индивидуальном порядке может проводиться компьютерная томография.
- МРТ. Оправдано применение при подозрении на наличие микротрещин, стрессового перелома, если это происходит при травме ранее поврежденной зоны.
Советуем почитать: Сколько заживает перелом лодыжки без смещения?
Способы лечения
Консервативное лечение перелома мизинца на руке заключается в:
- Обездвиживании с помощью гипса или шины.
- Назначении медицинских препаратов для снятия воспаления, предотвращения заражения и обезболивания поврежденного участка.
- Физиотерапии. Для скорейшего заживления.
Хирургическое вмешательство необходимо при открытых переломах, неправильном сращении, загноении, случаях, осложненных множеством оскольчатых элементов. Выбор способа операции зависит от вида и сложности перелома.
Проведение одномоментной закрытой репозиции
Одномоментную закрытую репозицию отломков проводят лишь при незначительных простых переломах. Сначала делают пробу на переносимость лидокаина, прокаина. При положительном ответе местно обезболивают зону и производят вытягивание фаланги с легким сгибанием суставов до угла в 120°. Надавив на угол перелома отломок становится в нужное положение.
Чтобы зафиксировать кости накладывается гипсовая повязка от верхней трети зоны предплечья до пострадавшего участка. Палец остается присогнутым по направлению к ладони, а кисть в лучезапястном суставе сгибается на 30°. Такая фиксация нужна чтобы предотвратить появление контрактур и смещения.
Несколько дней конечность лучше удерживать в приподнятом состоянии для предотвращения отечности.
Скелетная вытяжка
Процедура напоминает закрытую репозицию. После завершения вытяжения и наложения гипсовой лонгеты вдоль фаланги ладони напротив пострадавшего мизинца кладут проволоку с крючком на конце. Иногда возникает необходимость прохождения фиксаторов через мягкие ткани. Применяют скобы, нити, булавки.
Ногтевую фалангу покрывают специальным полимерным лаком для закрепления. Этот способ применяют при невозможности использования закрытой репозиции или если имеется много осколков. По завершению процедуры пострадавшему назначаются анальгетики, противовоспалительные, антибактериальные препараты.
Открытая репозиция
Хирургическое вмешательство на костных соединениях в открытом виде требуется достаточно редко и сопровождается массой рисков. Показанием к назначению процедуры являются:
- Открытые переломы.
- Усложненные многооскольчатые переломы.
- Неправильное сращение кости.
- Гнойный процесс.
Операция выполняется под общей анестезией. Для фиксации костного обломка применяют спицы, шурупы, аппарат Елизарова. В последнем случае гипс не нужен, но требуется постоянная дезинфекция.
При закреплении спицами по окончанию процедуры руку гипсуют и назначают антибактериальные, противовоспалительные и обезболивающие препараты.
Различают несколько методов остеосинтеза:
- Одноэтапный. Фиксирующие материалы не удаляются после сращения кости.
- Двухэтапный. Спустя 4 недели после первой операции производят извлечение спиц и шурупов.
Фиксация гипсом
Гипс позволяет иммобилизовать конечность на нужное время, чтобы отломки не сместились и срослись в правильном положении. Для получения гипсовой повязки бинт окунают в специальный раствор. При высыхании образуется прочная конструкция.
Реабилитация
Сроки, требующиеся для восстановления функций, разнятся в зависимости от вида травмы, скорости сращения, назначенной терапии. Закрытые переломы, не усложненные смещением, зарастают в течении 14-21 дня. В этом случае гипс снимают через месяц.
При наличии осложнении иммобилизация продолжается не менее 1,5 месяца, а окончательное восстановление наступает спустя 3 месяца после травмы. При наличии оперативного вмешательства сроки реабилитации могут быть увеличены.
Для ускорения процесса восстановления пациентам рекомендуется:
- Прием соответствующих препаратов. После снятия гипса в зоне пораженного мизинца втирают антисептические и противовоспалительные средства в виде мазей.
- ЛФК начинают уже через 3 дня после травмы. Это необходимо для предотвращения тугоподвижности суставов. Сначала вовлекают лучезапястные и локтевые суставы, далее пястно-фаланговые. Восстановление мышечного тонуса выполняют в последнюю очередь. После снятия повязки необходимо развивать моторику перебирая крупы, сжимая эспандер.
- Физиопроцедуры способствуют устранению боли, воспаления, отечности, нормализуют кровообращение, подвижность. В основном применяют парафиновые обертывания, ультразвук, электростимуляцию, магнитотерапию, лазерные манипуляции, ванночки с морской солью.
- Массаж помогает нормализовать кровообращение, снимает напряжение, устраняет боль, способствует регенерации.
В среднем период восстановления при неосложненном переломе мизинца составляет 23 дня. Полностью восстановиться получается у 80 % пациентов с данной травмой разной сложности.
Инвалидность получают лишь 5 % пострадавших.
Для предотвращения неприятных последствий необходимо тщательно придерживаться всех рекомендаций врача и обращаться за помощью сразу после травмы, не допуская обострения ситуации.
Источник: https://SkeletOpora.ru/travmy-ruk/perelom-mizintsa-na-rukah
Перелом мизинца на руке: симптомы, сколько заживает
Перелом мизинца на руке представляет собой травматическое повреждение сустава с сопутствующим нарушением целостности кости. Данная травма отличается широким распространением, сопровождается сильными болезненными ощущениями и отечностью. Каковы причины такого перелома, и какое лечение требуется пострадавшему?
От чего возникает?
При переломе мизинца травмируются костные и соединительные ткани сустава. Сломать мизинец можно при ударе, падении, в результате аварийной ситуации. Часто переломы случаются в быту, при неосторожном обращении с различными инструментами. Мизинец, в силу своего анатомического положения, подвержен травмам значительно в большей степени, нежели другие пальцы!
Встречаются в медицинской практике и патологические переломы, когда палец повреждается даже при самых незначительных нагрузках. Спровоцировать травму может недостаток в организме кальция, остеопороз и другие костные заболевания.
Согласно установленной классификации, выделяют следующие виды переломов:
- Закрытый — без повреждения кожных покровов.
- Открытый — с выходом костного обломка через открытую раневую поверхность.
- Без смещения — характеризуется отсутствием повреждения надкостницы и сохранностью анатомического положения костных фрагментов.
- Со смещением — с сопутствующим повреждением надкостницы и сдвигом костных обломков.
- Внутрисуставные.
- Внесуставные — перелом тела кости, без сопутствующего повреждения сустава.
При переломе мизинца необходимо своевременно обратиться за медицинской помощью, чтобы избежать возможной деформации травмированного пальца и нарушений в функционировании конечности!
Как проявляется?
Основной симптом переломов мизинца — это сильные, ярко выраженные болезненные ощущения, возникающие в момент травмы.
Боли усиливаются при прикосновениях или попытках совершения каких-либо движений.
Помимо этого, врачи-травматологи выделяют следующие признаки перелома данного типа:
- Отечность, припухлость;
- Нарушение двигательной активности;
- Патологическая подвижность сустава в области повреждения;
- Гематомы, подкожные кровоизлияния;
- Деформация пальца;
- Кровоизлияние под ногтевую пластину;
- Укорочение, искривление мизинца.
Сломанный мизинец не может полностью сгибаться или разгибаться, при попытках движения слышится характерный, специфический хруст. Открытые повреждения обычно сопровождаются кровотечением. В ране можно увидеть костные осколки. В случае перелома закрытого типа, в местах, где сместившиеся костные фрагменты упираются в мягкие ткани, заметны своеобразные, специфические выступы.
При внутрисуставной травме потерпевший жалуется на ярко выраженный болевой синдром, который постепенно ослабляется. Человек, сломавший мизинец, на некоторое время сохраняет трудоспособность. Насторожить должна сильная отечность, увеличивающаяся на протяжении нескольких часов, что обусловлено скоплением крови в области суставной сумки. На протяжении суток мизинец становится неподвижным.
В некоторых случаях (например, при внутрисуставных повреждениях), выявить перелом бывает довольно сложно, а между тем, данная травма требует грамотного и своевременного лечения. Поэтому при проявлении хотя бы некоторых характерных симптомов, необходимо обратиться в травматологическое отделение и сделать рентгенографический снимок.
В чем опасность?
Переломы мизинца, при отсутствии должного лечения, могут стать причиной развития следующих осложнений:
- Суставная деформация;
- Приростание кожной ткани к хрящевой;
- Формирование костной мозоли;
- Воспалительные процессы;
- Суставная деформация;
- Процессы гнойного характера;
- Нарушение подвижности и основных функций сустава.
Первая догоспитальная помощь
При подозрении на данную травму, необходимо предпринять меры по обездвиживанию поврежденного пальца. В целях иммобилизации накладывают шину, изготовленную из любых подручных средств. Чтобы уменьшить припухлость и предупредить образование обширной гематомы, к мизинцу прикладывают лед, холодные компрессы.
Если речь идет о повреждении закрытого типа, то, в первую очередь, нужно остановить кровотечение, обработать раневую поверхность антисептиком и наложить стерильную повязку. После оказания первой доврачебной помощи больного необходимо доставить в лечебное учреждение и передать на попечение профессионалов.
Методы лечения
Лечение перелома мизинца на руке зависит от типа травмы. При повреждениях без сопутствующего смещения специалист проводит иммобилизацию, накладывая на область сломанного пальца шину и гипсовую повязку.
Если диагностирована травма с сопутствующим смещением, требуется проведение хирургического вмешательства, направленного на предупреждение нарушений суставных функций и двигательной активности. Репозиция — сопоставление и вправление костных фрагментов, осуществляется под действием местной анестезии, после чего накладывается фиксирующая гипсовая повязка.
Реабилитационный период
Пациентов интересует вопрос – сколько заживает перелом данного типа? Сроки восстановления во многом зависят от степени тяжести травмы и применяемых терапевтических методов. Закрытые повреждения, без сопутствующего смещения, заживают на протяжении 2–3 недель.
При условии грамотного лечения и соблюдения всех врачебных рекомендаций, подвижность и функциональность мизинца восстанавливается обычно уже через месяц. В более сложных клинических случаях, гипс снимают лишь спустя 1,5 месяца с момента получения травмы. А полная реабилитация длится до 2,5-3 месяцев.
Если проводилось хирургическое вмешательство, то сроки восстановления могут увеличиваться, при наличии сопутствующих постооперационных осложнений!
Для того чтобы ускорить процесс заживления и предупредить возможные осложнения, необходим полноценный реабилитационный курс. Пациентам назначается лечебный массаж, способствующий устранению болезненных ощущений, нормализации процессов лимфообращения и кровообращения, снятию напряжения и скорейшему восстановлению пальцевых тканей.
Используются противовоспалительные и антисептические мази, рекомендованные лечащим врачом в индивидуальном порядке. Лекарственные средства втирают в область травмированного мизинца легкими, массажными движениями по 2–3 раза на протяжении суток.
Основным реабилитационным мероприятием являются занятия лечебной физкультурой. Помимо специальных упражнений, назначенных специалистом по ЛФК, пациентам рекомендуется перебирать рисовые зерна, перекладывая их из одной емкости в другую, сжимать и раскатывать пластилин, заниматься с эспандером.
Хороший эффект после снятия гипсовой повязки дают ванночки для рук с морской солью Данная процедура активизирует регенерационные процессы, снимает боль, отеки и признаки воспаления. Обратить внимание придется и на питание.
Для полноценного восстановления и ускоренного сращивания костной ткани в меню пациента должны входить продукты, богатые кальцием, аминокислотами, витаминами.
В рацион рекомендуется включить злаки, овощи и фрукты, молочную продукцию, бобовые, орехи, морепродукты, рыбу.
При переломах мизинца существуют серьезные риски деформации пальца, нарушений основных функций сустава и верхней конечности. Однако, профессиональное, своевременное лечение в сочетании с полноценной комплексной реабилитацией, позволяет избежать столь нежелательных последствий, добиться полного восстановления поврежденного мизинца буквально за 1–1,5 месяца!
Источник: https://xn--80achd5ad.xn--p1ai/travmatologiya/2089-perelom-mizinca-na-ruke-simptomy-skolko-zazhivaet.html
Перелом мизинца со смещением на руке сколько носить гипс
Эта травма является не редкой, ведь на протяжении всей нашей жизни пальцы являются одними из главных помощников. Они используются буквально во всех тех же действиях, что и руки целиком.
Ортопед-травмотолог: Азалия Солнцева
✓ Статья проверена доктором ↑
Время заживления
В наиболее сложных случаях носить гипс нужно будет дольше по времени, от 6 недель, а восстановление работы достигается лишь спустя 8-10 недель.
Отдельно стоит упомянуть сроки восстановления после хирургического вмешательства. Здесь все зависит от того, не возникнут ли разнообразные осложнения, к примеру, гнойные, они могут стать поводом для дополнительного вмешательства. иногда потребуется носить фиксатор.
↑
Посмотрите видеоролики
Симптоматика
- Перво-наперво — это резкая боль, которая лишь усиливается при движении. Сломавшим мизинцем человек практически не сможет шевелить, а со временем на пораженном участке образуется отек.
- Мягкие ткани вокруг меняют цвет на более темный, возможно кровоизлияние под ноготь.
- Из менее очевидных признаков следует выделить укорочение или искривление пальца, чрезмерная подвижность или даже хруст отломков при сдавливании.
Отдельно стоит отметить симптомы у маленьких детей. В их случае могут появиться краевые отрывы ногтевой фаланги (более характерно для открытых переломов). В редких случаях образовывается характерный мягкотканный дефект.
Травмы в детском возрасте имеют тенденцию маскироваться, так что даже рентгенограмма не всегда дает четкий результат.
Именно поэтому при обследовании детей врачам приходится быть особенно внимательными. Наиболее важным и показательным признаком становится сильная боль при нагрузке на ось пальца.
↑
В домашних условиях
- Самым важным нюансом здесь следует отметить следующий: если сломан мизинец, дома вылечить не удастся, к врачу придется обращаться в любом случае.
- Очень важно не беспокоить лишний раз пораженный палец и ни в коем случае нельзя пытаться совместить перелом самостоятельно – в результате можно причинить куда больший вред, с которым придется разбираться опять же медикам.
- Лучше всего дать больному обезболивающее из домашней аптечки – кетарол, анальгин или подобные, а после сопроводить его к врачу или же вызвать скорую помощь.
- ↑
Лечение
Лечение перелома мизинца достаточно консервативно:
- Первым делом врач обездвижит фалангу при помощи гипса или шины. В случае открытого перелома иногда приходится производить хирургическое вмешательство.
- По завершении фиксации следует курс физиотерапии, способствующей скорейшему заживлению раны.
- В наиболее сложных случаях, переломах со смещением, врачи производят репозицию отломков. Это позволяет придать им природное положение.
- Одним из методов является введение специальных спиц, фиксирующих участок.
В общем и целом, методы лечения делятся на три вида в зависимости от типа перелома.
↑
Одномоментная закрытая репозиция
Данный вариант лечения используется при самых простых переломах.
Производится в несколько этапах:
- Сначала пациента проверяют на переносимость местного обезболивающего при помощи концентратов лидокаина или прокаина.
- В случае успеха вытягивают палец и несколько сгибают суставы.
- По завершении кость возвращают в первоначальное положение и фиксируют.
↑
Скелетное вытяжение
- Практически копия предыдущей методики, отличается лишь методом вытягивания – здесь используется нить или проволока, которые продеваются через мягкие ткани или под ногтем.
- Подобный способ позволяет справиться с более тяжелыми травмами, а последующее лечение включает в себя противовоспалительные и антибактериальные препараты.
- ↑
Открытая репозиция
Фактически последний в арсенале врачей метод лечения, он подразумевает хирургическое вмешательство на открытой кости и редко используется в связи с очевидными сопутствующими рисками и осложнениями. К сожалению, в некоторых случаях данная методика оказывается единственно возможной.
Ее применяют, если кости уже успели срастись неправильно, имеется многооскольчатый перелом со смещением и подобных. Фиксация обломков осуществляется спицами или шурупами. Однако есть в нем и свои плюсы – накладывание гипса не требуется.
↑
Источник: http://perelom-lechenie.ru/perelom-mizinca-so-smescheniem-na-ruke-skol-ko-nosit-gips.html
Ответы@Mail.Ru: Ребята,подскажите,сколько будет заживать перелом фаланги мизинца ноги? Можно ли снять гипс через 3 недели?
Сроки сращения переломов фаланг пальцев колеблется от 2-3 недель при переломе без смещения и до 4-6 недель при переломах со смещением костных отломков или оскольчатых переломах.
У меня 2 месяца заживал. Лучше не снимать. Я сняла, а потом снова пришлось выправлять и заново гипс накладывать. В любом случае только врач вам скажет, когда и что можно. Но из опыта 3-х переломов, могу с уверенностью сказать ЛЮБОЙ ПЕРЕЛОМ заживает не раньше чем через месяц!
По опыту ( увы, печальному ) не советую! Плохо сросшийся палец не позволяет носить модельную обувь.
У меня приятель недавно ломал то же самое. Где-то около трех недель ходил с гипсом.. . Ну а Вы человек совсем молодой — может быть и раньше срастется…
Всё зависит от организма. У меня был сломан большой палец ноги, держался не на косточках, а не знамо на каких-то там жилках. Я думал вывихнут, а когда совсем невмоготу стало, сходил в больницу, там сделали рентген и ахнули, как ты мог с таким 2 дня ходить! А что сначала больно было, потом привык.
Наложили мне на стопу гипс и прописали постельный режим. А гипс у меня через день слез. А с ним неудобно — ни одна тапочка не налазит. Вот я и стал его использовал как тапочек. Просто пройтись — босиком — стараюсь на палец не наступать. А куда-то далеко, одеваю этот «тапочек» и иду по своим делам.
А через неделю, «тапочек» исчез, может жена выбросила? Да мне и не нужно уже было — срослось само. Только палец куда-то всторону смотрит, наверное, неправильно срослось.. . Так что три недели — это уже каприз! Я бы из-за мизинца левой ноги, даже в больнцу не пошёл.. .
Плюнь на мизинец, на гипс, через неделю само заживёт….
Мне делали съемный гипс, я с ним проходила 2-3 дня, а потом вообще перестала одевать. Недели через меня уже выписали с больничного
Да их там вообще-то несколько. Да и без снимка Вам пойдет та-а-акая чушь!
Вам подскажут травматолог или хирург.
решение о сроке снятья гипса или иной фиксации принимает травматолог на основании повторного рентгена — контроля сращения так что как вам скажут — так и снимите
Ломал первый раз, на 21 день сказали ходить, на второй день сразу снял и проложил в волейбол играть и на соревнования даже ездил, чуть больновато было подавать, но замотал пластырем и збс) потом пришёл все нормально спаслось и разрабатывать не пришлось ничего, сразу на фру стал ходить, щас второй раз сломал уже серьёзно, оскольчатый, не снимаю уже, так как больно и опухший
А как часто к травматологу ходить надо?
Добрый день всем!
Подскользнулся, упал на большой палец правой ноги, не так сильно больно было, пошевелил пальцами, нормально, шевелятся, а утром проснулся, на ногу не мог встать, отек большой палец и посинел.
Обратился в травмпункт, сделали рентген снимок, врач сказал что перелом, наложили гипс на 1 месяц и отправили домой, а мне через 10 дней ехать на море.
Вопрос:» Как долго заживает перелом большого пальца, и могу ли самостоятельно снять гипс и поехать на море?
Шамиль, не поедешь ты. Будешь в гипсе ходить около 3-4 недель.
ОООООО как же вам повезло, НАЛОЖИЛИ ГИПС. У меня перелом большого пальца левой ноги-не ложили не гипс не лангету, и через полторы недели на работу, хожу хромая и довольная)))
Источник: https://touch.otvet.mail.ru/question/38659737
Бандаж для пальцев рук: кому и когда он может понадобиться?
Пока наши пальцы целы и здоровы, мы их не замечаем. Кажется, что все повседневные дела делаются сами собой. Но травмы пальцев рук, такие как переломы, вывихи или трещины костей – довольно распространенное явление в современном мире. Чаще всего они бывают результатом неудачных падений и ударов мячом. А когда человек лишается возможности выполнять привычную работу, связанную с мелкой моторикой кистей, он становится растерянным и беспомощным в быту и в профессии.
Особенно трудно приходится тем, кто повредил ведущую руку (обычно правую). Вот тогда-то мы и начинаем понимать, насколько важны для нас пальцы и их здоровье. К сожалению, некоторые люди ошибочно полагают, что в этом нет ничего страшного. Мол, ведь это всего лишь палец! Поболит и перестанет… Однако если вовремя не обратиться к врачу и срочно не заняться лечением травмы, то в будущем пациента могут поджидать серьезные неприятности. Например, сросшийся перелом со смещением приводит к ограничению движений в кисти руки, образованию ложного сустава, постоянным ноющим болям. Чтобы этого не произошло, нужно надежно иммобилизировать поврежденное место и позволить костям зажить правильно. С этой задачей успешно справится бандаж для пальца руки. Приобрести его можно в магазине ортопедических товаров.
Фиксатор на палец руки: что это такое и зачем нужно
Давайте рассмотрим подробнее, что же представляет собой это медицинское изделие.
Фиксирующие приспособления надеваются на палец или лучезапястный сустав для ограничения движений в травмированной области. Чаще всего они бывают необходимы большому пальцу и мизинцу, поскольку эти места подвержены ушибам больше остальных.
Кроме надежной иммобилизации, бандаж на палец руки способен принести пациенту еще немало пользы:
- активизировать кровообращение в кисти руки;
- оказывать легкое массажное и компрессионное действие;
- убирать отечность;
- уменьшать или снимать совсем ощущение дискомфорта в руке, в частности, ноющую боль по ночам;
- согревать больное место;
- предупреждать развитие осложнений.
Все это ускоряет процесс сращения перелома или восстановления травмированных мягких тканей. Существуют специальные бандажи для большого пальца и для любого другого. Они несколько различаются по конструкции.
Фиксатор лучезапястного сустава и большого пальца руки EH-409Виды ортопедических изделий
При повреждении пальцев руки врачи-ортопеды и травматологи назначают ношение фиксирующих медицинских приспособлений. Давайте познакомимся с их основными видами.
Изделия жесткой фиксации: ортезы, шины, лангеты
Ортез на палец руки – жесткая моделируемая конструкция, так называемая шина или лангета. В отличие от гипсовой повязки это устройство не сдавливает мягкие ткани и не затрудняет кровообращение в больной области. Более того, лангета – открытое и легко снимающееся изделие, которое дает врачу и пациенту возможность визуально наблюдать за процессом заживления. Использовать ортез можно на всех пальцах. Разработано множество моделей с жесткой фиксацией.
Посмотрите, как выглядит ортез-шина на палец руки, представленная в ассортименте оптового магазина «Волсмарт». Надетая на сломанный, например, мизинец, она надежно фиксирует его в неподвижном выпрямленном состоянии. Если врач сочтет необходимым, то приспособление позволяет изменить это положение на согнутое в любом из суставов. Лангета снабжена моделирующими ушками-фиксаторами. Жесткие ортезы для пальцев делают из алюминия с мягкой пенообразной прокладкой.
Мягкие бандажи
Мягкие приспособления, выполненные из плотной эластичной ткани, предназначены для фиксации большого пальца или лучезапястного сустава. Они универсальны – могут использоваться как на правой, так и на левой кисти, и крепятся на запястье липучками. Мягкие бандажи настолько удобны, что люди смогут их надевать самостоятельно, используя лишь одну, здоровую, руку.
В конструкции некоторых моделей может присутствовать специальное ребро жесткости, которое удерживает 1-й палец в неподвижном и выпрямленном положении. Такие изделия изготавливаются из гипоаллергенной дышащей ткани с перфорацией, в состав которой входят нейлон, спандекс и полиэстер. Типичный представитель бандажей этого класса – фиксатор лучезапястного сустава и большого пальца руки.
Когда и зачем ортопедические изделия для пальцев могут понадобиться
Жесткая лангета на палец руки в основном назначается для ношения:
- при переломах, трещинах, cколах кости;
- вывихах фаланговых суставов;
- повреждениях связок и сухожилий.
Показания к применению изделий бандажного типа включают:
- растяжения и разрывы связок фаланго-пястного и пястно-запястного сустава большого пальца;
- воспалительные изменения этих сочленений при артрите и артрозе;
- восстановительный период после перенесенной операции или перелома;
- профилактику вывиха большого пальца или лучезапястного сустава.
Ношение бандажа или ортеза ускорит выздоровление, сведет к минимуму вероятность осложнений и обеспечит комфорт при выполнении повседневных дел.
Где и как купить бандаж на палец руки оптом в Украине
Бандажи или ортезы для пальцев рук оптом можно приобрести в компании «Волсмарт». Здесь каждый оптовый покупатель найдет по демократичным ценам эти медицинские изделия как мягкого, так и жесткого вида, сделанные из современных, экологически безопасных и практичных материалов.
Все товары, которые предоставлены нашей компанией, имеют гарантии и сертификаты качества. Купить бандаж для пальца руки оптом от производителя доступно прямо сейчас – все фиксаторы и шины, представленные на интернет-странице, всегда в наличии. Выбрать изделие поможет его описание и фото. Оплату заказанного товара можно произвести любым удобным способом. Доставку покупки осуществляем курьером по Киеву, почтой либо логистической компанией “Новая Почта” во все регионы Украины. По желанию клиента возможен и самовывоз.
Зачем им нужно особое лечение и уход
Выберите автора: Аарон Барбер, AT, ATC, PESAbbie Roth, MWC, Адам Остендорф, MD Адриан Бейлис, доктор философии, CCC-SLP, Адриенн М. Флуд, Совет продвинутых поставщиков медицинских услуг CPNP-AC, Aila Co, MDAlaina White, AT, ATCAlanaless Milton, MDAleDA, MDAleDA Jayne Кемпер, MD Александра Функ, PharmD, DABATA Александра Санкович, MD Алексис Кленке, RD, LDAlice Bass, CPNP-PCAlison PeggAllie DePoyAllison Rowland, AT, ATCAllison Strouse, MS, AT, ATCAmanda E.Граф, доктор медицины Аманда Смит, RN, BSN, CPNAmanda Sonk, LMTAmanda Whitaker, MD Эмбер Паттерсон, MD Амберл Пратер, доктор философии, LPCCAmy Coleman, LISWAmy Dunn, MDAmy E. Valasek, MD, MScAmy Fanning, PT, DPTAmy Garee, CPNahP-PCA ХессЭми Лебер, доктор медицины, доктор медицинских наук, Эми Моффетт, CPNP-PC, Эми Рэндалл-МакСорли, MMC, кандидат юридических наук, Анастасия Фишер, доктор медицины, FACSMAndala Hardy, Андреа Брун, CPNP-PC, Андреа М. Бургер, MEd, CCC-SLPA. LISW-SAnn Pakalnis, MD Анна Лиллис, MD, PhDAnnette Haban-BartzAnnie Drapeau, MDAnnie Temple, MS, CCC-SLP, CLCAnthony Audino, MDAnup D.Патель, Ари Рабкин, ФДариана Хоэт, доктор философии Эшли Куссман, МДЭшли Экстайн, Эшли Крун Ван Дист, Эшли М. Дэвидсон, AT, ATC, MSAshley Minnick, MSAH, AT, ATCAshley General, FNPAshley Park-PCWAshley Park-PCWAshley Park-PCWAshley Park-PCW -SAshley Tuisku, CTRSAsuncion Mejias, MD, PhDAurelia Wood, MD Бейли Янг, DOBecky Corbitt, RNBelinda Mills, MD Бенджамин Филдс, PhD, MEdBenjamin Kopp, MDBernadette Burke, AT, ATC, MSBethan Martin, OVI Уокер, доктор философии Бхувана Сетти, доктор медицины Билл Кулджу, MS, ATBlake Skinner, Бонни Горли, MSW, LSW, Брэд Чайлдерс, RRT, BS, Брэнди Когдилл, RN, BSN, CFRN, EMT-PBreanne L.Бауэрс, PT, DPT, CHT, CFST Брендан Бойл, MD, MPH Брайан Бо, MD Брайан К. Каспар, доктор философии Брайан Келлог, MD Бриана Кроу, PT, DPT, OCS Бриджид Парджон, MS, MT-BCБриттни Хардин, MOT, OTR / LBrooke Sims, LPCC, Агри Торунер, доктор медицинских наук, Кейтлин Талли, Калеб Мосли, Каллиста Дамман, Ками Винкельспехт, доктор медицинских наук, Кэнис Креран, доктор медицинских наук, доктор Карл Х. Бэкес, доктор медицинских наук, Карло Ди Лоренцо, доктор медицинских наук, Карол Баумхардт, доктор медицинских наук, Карло Ди Лоренцо, доктор медицинских наук, Карол Баумхард, доктор медицинских наук, Кейси Коттрилл, доктор медицинских наук, Би-би-си Нэбассин, Нэбассин, Нэбассин, Нэбассин, Нэнблкен PhDCharae Keys, MSW, LISW-SC, Чарльз Элмараги, MD Челси Достер, BSC, Шерил Буп, MS, OTR / L, Шерил Г.Бакстер, CPNPШерил Гариепи, MDChet Kaczor, PharmD, MBAChris Smith, RNChristina Ching, MDChristina DayChristine Johnson, MA, CCC-SLPChristine Mansfield, PT, DPT, OCS, MDCChristine PrusaChristopher Goettee, PTC, DPT , OCS, NASM-PESCody Hostutler, PhDConnor McDanel, MSW, LSWCorey Rood, MDCorinne Syfers, CCLSCourtney Bishop. PA-CC Кортни Холл, CPNP-PCCourtney Porter, RN, MSCrystal MilnerCurt Daniels, MD Синтия Холланд-Холл, MD, MPHDana Lenobel, FNPDana Noffsinger, CPNP-ACDane Снайдер, MD Дэниел Кури, MDDaniel DaJusta, MDDaniel, MDDaniel, MDDaniel, MDDaniel, MDDaniel, MDDaniel Wessells, PT, MHAD, Дэвид Аксельсон, MD Дэвид Стукус, MD Дин Ли, MD, PhD Дебби Терри, Н. П. Дебора Хилл, LSW, Дебора Зеркл, LMTDeena Chisolm, PhD Дейпанджан Нанди, MDDeipanjan NandiDS, MDDenisomin, R.Уильямс, доктор медицины, магистр здравоохранения, FAAP, дипломированный специалистDonna TeachDoug WolfДуглас Маклафлин, MDDrew Duerson, MDEd MinerEdward Oberle, MD, RhMSUSEdward Shepherd, MDEileen Chaves, PhDElise Berlan, MDElise DawkinsElizabeth A. Cannon, LPCC , MT-BCE Эмили А. Стюарт, доктор медицинских наук, Эмили Декер, доктор медицинских наук, Эмили Гетчман, Эмма Высоцки, PharmD, RDNEric Butter, PhDEric Leighton, AT, ATCEric Sribnick, MD, PhDErica Domrose, RD, LDEricca L Lovegrove, RDErika Roberts, Эрин Гейтс, М.Ed., CSCSErin Shann, BSN, RNErin TebbenFarah W. Brink, MDGail Bagwell, DNP, APRN, CNSGail Swisher, ATGarey Noritz, MDGary A. Smith, MD, DrPHGeri Hewitt, MDGina Hounam, PhDGina McDowellGina Minotregory D. , MDGriffin Stout, MDGuliz Erdem, MDHailey Blosser, MA, CCC-SLP, Hanna MathessHeather Battles, MDHeather Clark, Heather Yardley, PhD, Генри Спиллер, Herman Hundley, MS, AT, MD, CSCSHiren Patel, MDHoma Amini, D. , MDIhuoma Eneli, MDIlana Moss, PhDIlene Crabtree, PTIrene Michael, MDIrina Buhimschi, MDIvor Hill, MDJackie Cronau, RN, CWOCNJacqueline Wynn, PhD, MDDJacquelyn Doxie King, PhDJaimeson, MDJaimes-Dawn Маттингли, доктор медицинских наук, Джейми Маклин, доктор медицинских наук, Джейн Абель, Джанель Хюфнер, магистр медицины, CCC-SLP, Дженис Таунсенд, доктор медицинских наук, доктор медицинских наук, Джаред Сильвестр, Джейссон Эйхольц, Жан Хрущак, магистр медицины, CCC / SLP, Джефф Сидс, доктор медицинских наук, доктор медицинских наук, Джеффри Аулетта, Джеффри Беннет, Леон, Джеффри Беннет, Джеффри ell, PT, MSPTJena HeckJenn Gonya, PhDJennifer Borda, PT, DPTJennifer HofherrJennifer LockerJennifer Reese, PsyD Дженнифер Смит, MS, RD, CSP, LD, LMT Дженни Уортингтон, PT, DPT Джерри Р.Mendell, MD Джессалин Майер, MSOT, OTR / L, Джессика Бейли, PsyD, Jessica Bogacik, MS, MT-BC, Джессика Боуман, MD, Джессика Брок, Джессика Баллок, MA / CCC-SLP, Джессика Бушманн, RD, Джессика Шерр, PhD, Джим О’Ши, O’Shea, OTJo, MOT, MOT -SJohn Ackerman, PhD John Caballero, PT, DPT, CSCSJohn Kovalchin, MD Джонатан Д. Теккерей, MD Джонатан Финлей, MB, ChB, FRCPJonathan M. Grischkan, MD Джонатан Наполитано, MD Джошуа Уотсон, MDJulee, RT , OTR / LJulie ApthorpeJulie Leonard, MD, MPHJulie Racine, PhD, Джули Самора, MD Джастин Индик, MD, PhD, Кэди Лейси, Кейли Хейг, MA, MT-BC, Кейли Матесик, Камила Тваймон, LPCC-SKara Malone, MDKara Miller, Allen .Meeks, OTKari Dubro, MS, RD, LD, CWWSKari Phang, MDKarla Vaz, MDKaryn L. Kassis, MD, MPHKasey Strothman, MDKatherine Deans, MDKatherine McCracken, MDKathleen (Katie) RoushKathryn B.S. Обринба, доктор медицины Кэти Бринд’Амур, магистр Кэти Томас, APR Катрина Холл, Массачусетс, CCLS, Катрина Руге, LPCC-SKatya Harfmann, MD Кайла Зимпфер, PCCKelley SwopeKelli Dilver, PT, DPTKelly AbramsKelly BooneKelly HustonNally, J. PCKelly Pack, LISW-SKelly Tanner, PhD, OTR / L, BCPKelly Wesolowski, PsyDKent Williams, MDKevin Bosse, PhDKevin Klingele, MDKim Bjorklund, MDKim Hammersmith, DDS, MPH, MSKimberly Bates, MDKimberly DPS, Vanimberly DPS, PT, DPT, SCS Кирк Сабалка, Крис Джатана, MD, FAAP Криста Виннер, AuD, CCC-AKristen Armbrust, LISW-SKristen Cannon, MD Кристен Мартин, OTR / LKristi Roberts, MS MPHКристина Бут, MSN, CFNPKristina Reberance, MDKyleen, MDKyleen , МАЛАура Брубакер, BSN, RN, Лаура ДаттнерL Аурел Бивер, LPCЛорен Дуринка, AuDLauren Garbacz, PhDLauren Justice, OTR / L, MOTLauren Madhoun, MS, CCC-SLPLauryn RozumLee Hlad, DPMLeena Nahata, MD , DPT Линдси Шварц, Линдси Фатер, PsyD, Лиза Голден, Лиза М.Хамфри, MD Логан Бланкемейер, MA, CCC-SLPLori Grisez PT, DPTLorraine Kelley-QuonLouis Bezold, MDLourdes Hill, LPCC-S Любна Мазин, PharmDLuke Tipple, MS, CSCSLynda Wolfe, PhDLyndsey MillerLynn Rosenthal, MS , Доктор медицины Манмохан К. Камбодж, доктор медицины Марк Левит, доктор медицины Марк П. Михальский, доктор медицины Марсель Дж. Касавант, доктор медицины Марси Джонсон, LISW-SMarco Corridore, доктор медицины Маргарет Басси, OTR / LMaria HaghnazariMaria Vegh, MSN, RN, BSNarissa Galdonan, CPNМарисса Гала Кондонан Доктор медицины Марк Смит, MS RT R (MR), физик ABMP Марни Вагнер, доктор медицины Мэри Энн Абрамс, доктор медицины, магистр здравоохранения Мэри Фристад, доктор философии, ABPP Мэри Кей Шарретт Мэри Шулл, доктор медицины Мэттью Уошам, доктор медицины, магистр медицины Миган Хорн, Мэгэн Брундретт, доктор медицины Меган Лиган Меганетс, О. Доктор медицинских наук, М.Эд Меган Касс, PT, DP TM Меган Фишер, BSN, RN Meika Eby, MD Мелани Флуеллен, LPCC Мелани Люкен, LISW-SMelissa и Микаэль Макларен Мелисса МакМиллен, CTRS Мелисса Винтерхальтер, MDMeredith Merz Lind, MDMichael T. DPTMitch Ellinger, CPNP-PCMolly Gardner, PhDMonica Ardura, DOMonica EllisMonique Goldschmidt, MDMotao Zhu, MD, MS, PhDMurugu Manickam, MDNancy AuerNancy Cunningham, MD PsyDNancy Wright, BS, RRT, RCP, AE-C, Naomi-C. , LICDC-CS Натали Роуз, BSN, RN Натали Мейтр, доктор медицины, доктор медицинских наук, Общенациональная детская больница, Национальная детская больница, Эксперты по поведенческому здоровью Ниту Бали, доктор медицины, магистр здравоохранения Нехал Парих, DO, MS Николь Майер, OTR / L, MOTNicole Caldwell, MDNicole LSNicole, доктор Николь Демпстер, PhD Пауэлл, PsyD, BCBA-DNina WestNkeiruka Orajiaka, MBBSOliver Adunka, MD, FACSOlivia Stranges, CPNP-PCOlivia Thomas, MDOmar Khalid, MD, FAAP, FACCOnnalisa Nash, CPNP-PCOula KhouryPaige Duly, CTRSParker HouryPaige Duly, CTRSParker HouryPaige Duly, CTRSParker HouryPaige н, доктор философии Патрик С.Уолц, доктор медицины Патрик Куин, BSN, RNПедро Вайследер, доктор медицины Миннечи, доктор медицины Питер Уайт, доктор философии Дрити Джагги, доктор медицинских наук Рэйчел Марокко-Занотти, Дорачел Д’Амико, доктор медицинских наук Рэйчел Шрейдер, CPNP-PC, Рэйчел Тайсон, LSWRajan Thakkara Льюис, AuD, CCC-AR, Эгги Эш-младший, Рено Равиндран, MD Ричард Киршнер, MD Ричард Вуд, MD Роберт А. Ковач, MD, Ph.D. Рошель Кроуз, CTRS Рохан Генри, MD, MS , ATCСаманта Боддапати, доктор философии Саманта Мэлоун, Сэмми Лебедь, Сандра К.Ким, врач Сара Бентли, MT-BC Сара Брейдиган, MS, AT, ATC Сара Н. Смит, MSN, APRN Сара О’Рурк, MOT, OTR / L, клинический руководитель Сара А. Денни, MD Сара Клайн, CRA, RT (R) Сара Дрисбах, CPN, APNSarah GreenbergSarah Hastie, BSN, RNC-NIC Sarah Keim, PhDSarah MyersSarah O’Brien, MDSarah SaxbeSarah Schmidt, LISW-SSarah ScottSarah TraceySarah VerLee, PhDSasigarnCP Bowden, MDSatya Gedela (Великобритания) , MDSean EingSean Rose, MDSeth Alpert, MDShana Moore, MA, CCC-AS, Shannon Reinhart, LISW-SShari UncapherShann Wrona, DNP, PNP, PMHSShawn Pitcher, BS, RD, USAWShawNaye Scott-MillerSheila LeeNSimonites, MSR AC / PC, CPONStefanie Bester, MDStefanie Hirota, OTR / LStephanie Burkhardt, MPH, CCRCStephanie CannonStephanie Santoro, MDStephanie Vyrostek BSN, RNStephen Hersey, MDSteve Allen, MDSteven C.Матсон, доктор медицины Стивен Чичора, доктор медицины Стивен Кафф, Суэллен Шарп, OTR / L, MOT Сьюзан Колас, доктор медицины Сьюзан Крири, доктор медицины Суруп Пинто, доктор медицины Табата Баллард, Таббета Греко, Таби Эванс, Табита Джонс-Макнайт, доктор медицины Тэхагод Мохаммед, доктор медицинских наук, доктор Тамара Янг-Маара MS, RPhТереза Миллер, BA, RRT, RCP, AE-C, CPFTThomas Pommering, DOThomas Savage, Тиаша Летостак, PhD, Tiffanie Ryan, BCBA Тим Робинсон, Тимоти Крайп, MD, PhD, Трейси Л. Сиск, RN, BSN, MHATracie Robo, MD MATravis Gallagher, ATTrevor MillerTyanna Snider, PsyDTyler Congrove, ATVanessa Shanks, MD, FAAPVenkata Rama Jayanthi, MDVidu Garg, MDVidya Raman, MDW.Гаррет Хант, доктор медицины Уолтер Самора, доктор медицины Уоррен Д. Ло, доктор медицины Венди Андерсон, доктор медицины Венди Кливленд, Массачусетс, LPCC-SW, Уитни Маккормик, CTRS, Уитни Рэглин Биньял, доктор медицины Уильям Коттон, доктор медицинских наук Уильям Дж. Барсон, доктор медицинских наук
Инструкции по уходу
- Опубликовано: 29 ноября 2011 г.
- Написано суперпользователем
- Просмотров: 67904
После перелома ваш врач может наложить на вас шину или гипсовую повязку, чтобы удерживать руку или ногу на месте, пока они заживают.Поначалу это может показаться неудобным, но то, как вы ухаживаете за гипсом, может сыграть большую роль в процессе заживления. Вы можете помочь в этом процессе, руководствуясь здравым смыслом и следуя нескольким простым советам по уходу за гипсом.
Привыкание к шине или гипсовой повязке:
Отек в результате травмы может вызвать давление внутри шины или гипсовой повязки. Это может быть наиболее заметно в течение первых 24–72 часов. Травмированная рука или нога может ощущаться плотно или плотно в шине или гипсе. Важно контролировать отек.Ниже приведены шаги, которые помогут уменьшить отек.
- Поднимите : Если вы чувствуете онемение, покалывание, отек, сильную стеснение, боль или изменение цвета пальцев рук или ног – это могут быть признаки того, что у вас отек в шине или гипсе. Найдите время, чтобы поставить травмированную руку или ногу выше уровня сердца. Если шина или повязка на ноге, лягте так, чтобы лодыжка и колено находились выше уровня сердца. Подъем позволяет скопившейся жидкости течь обратно к сердцу.Подняв пораженную конечность, вы почувствуете меньше боли и поможете заживлению травмы.
- Ice : Приложите лед в пакете к шине или повесьте гипс на уровне травмы. Это не замена возвышению, но полезно. Следите за тем, чтобы мешок не порвался и не пролил воду на шину или повязку.
- Pain Meds : Принимайте обезболивающие в соответствии с указаниями врача, особенно в первые несколько дней после травмы и после наложения шины или гипсовой повязки.
- Движение пальцев рук и ног : Аккуратно двигайте неповрежденными, но опухшими пальцами рук и ног. Это поможет предотвратить скованность.
Предупреждающие знаки, за которыми следует следить:
Отек и давление внутри шины или гипсовой повязки могут вызвать дальнейшие проблемы, если они выйдут из-под контроля. Если вы сделали все возможное, чтобы поднять шину или гипс выше уровня сердца, но по-прежнему испытываете какой-либо из следующих симптомов, немедленно свяжитесь с нашим офисом.
- Онемение и покалывание : Это может быть вызвано давлением на нервы.
- Сильное набухание / герметичность / боль в гипсовой повязке : Это может быть результатом набухания внутри гипсовой повязки.
- Жжение, покалывание или раздражение кожи : Это может быть вызвано слишком сильным давлением на кожу или мокрой повязкой.
- Потеря подвижности пальцев рук и ног : Немедленно позвоните в наш офис.
- Неприятный запах : Это может быть от разреза, раны или намокания гипсовой повязки.
- Обесцвечивание : Это может быть признаком уменьшения кровотока к пальцам рук или ног (кроме синяков, которые могут возникнуть) из-за давления в гипсовой повязке. Вы также можете почувствовать прохладу в пальцах рук и ног.
- Расшатанная шина или гипсовая повязка : Часто это происходит из-за уменьшения отека шины или гипсовой повязки. Чтобы убедиться, что ваша кость продолжает правильно заживать, позвоните в наш офис, чтобы назначить смену шины или гипсовой повязки.
Уход за шиной или Cas t:
Ваш врач может объяснить определенные ограничения или инструкции по использованию вашей руки или ноги в гипсе.Пожалуйста, следуйте их советам, чтобы обеспечить надлежащее заживление травмы.
- Держать в сухом состоянии : Это очень важно! Влага ослабляет гипсовую повязку и может привести к тому, что прокладка будет удерживать влагу (воду, пот и т. Д.) Рядом с вашей кожей. Это, в свою очередь, приводит к тому, что кожа становится белой и «морщинистой» и начинает разрушаться. Вы также можете почувствовать жжение и почувствовать затхлый запах от гипса.
- Для купания :
- Сумка: используйте два слоя тяжелых пакетов с лентой и резиновыми лентами над верхним краем литья, чтобы гипс оставался сухим.(Вы также можете купить многоразовые пакеты для душа в таких местах, как Jim’s Home Health, Doak’s Training Room или See the Trainer.)
- Проверка: Не снимайте сумку, пока полностью не высохнет, а затем проверьте гипс.
- Продувка воздухом: Если гипсовая повязка будет слегка влажной, используйте фен на прохладной температуре только для того, чтобы продуть воздухом повязку (ВНИМАНИЕ: ТЕПЛЫЕ НАСТРОЙКИ МОГУТ ПРИВЕСТИ К ОЖОГУ КОЖИ). Если вы не можете высушить шину или гипс, немедленно позвоните в наш офис.
- Без погружения: Не погружайте гипс, даже если он накрыт, так как мешок часто не удерживает воду.
- Запрещается ходить по сумке: с шинами для ног или гипсовой повязкой не вставайте на сумку, так как это может вызвать отверстие в сумке.
- Не используйте порошок в шинах или повязках для сушки влаги или для лечения симптомов зуда.
- Keep Clean : Держите грязь, песок, порошки или лосьоны подальше от внутренней части шины или гипса, чтобы предотвратить раздражение кожи. Вымойте пальцы рук и ног медицинским спиртом или дезинфицирующей жидкостью, сохраняя шину или повязку сухой.
- Зуд : Ваша кожа может стать чувствительной из-за шины или гипса. Царапины внутри гипса могут вызвать раздражение кожи, открытые язвы и даже необратимые рубцы. Это также может привести к тому, что ваша шина или гипсовая повязка плохо прилегают.
- Не приставляйте никакие предметы, в том числе палец, к гипсовой повязке, чтобы вызвать зуд.
- Не используйте порошки или лосьон в шине или гипсе.
- Вы можете подуть прохладный воздух на шину или повязку, чтобы высушить ее, так как пот часто может быть причиной зуда.
- Кожа : проверьте кожу по краям шины или гипсовой повязки. Если ваша кожа становится красной или болезненной по краям шины или гипсовой повязки, немедленно свяжитесь с нашим офисом.
- Не связывайтесь с прокладкой : это обеспечивает комфортное ношение шины или гипсовой повязки, а также отек.
- Не вытягивайте прокладку или лицевую ткань из шины или гипса. Это может привести к неправильной подгонке гипсовой повязки или вызвать истирание от ее трения о вашу кожу.
- Не добавлять отступ. Если ваша гипсовая повязка свободна, вместо того, чтобы добавлять набивку, попросите поменять гипс. Это поможет обеспечить правильное заживление.
- Ваша шина или гипсовая повязка МОГУТ РАССЛАБИТЬСЯ до вашего следующего визита. Часто это происходит из-за уменьшения отека шины или гипсовой повязки. Позвоните в наш офис, чтобы назначить смену шины или гипсовой повязки.
- Регулярно проверяйте гипс : Если ваша гипсовая повязка потрескалась или на ней появились мягкие пятна, свяжитесь с нашим офисом.При раннем обнаружении шину или гипс можно исправить без необходимости делать новую.
- Обрезка или удаление отливки : НЕ УДАЛЯЙТЕ ОТЛИВ. Если вы носите шину, ваш врач может дать вам конкретные инструкции по ее снятию. Вы можете использовать пилку для ногтей, чтобы разгладить неровные участки на гипсе. Не ломайте острые края гипсовой повязки.
- Литые туфли : Если вы носите гипс для ходьбы с короткими ногами и были приспособлены к гипсовому ботинку, всегда надевайте гипсовый башмак при нагрузке, чтобы предотвратить поломку гипса в пятке или около пальцев ног.
- Стропы для рук : Регулярно снимайте руку с повязки, если врач не назначил иное.
Удаление гипса : Опять же, НЕ УДАЛЯЙТЕ ОТЛИК САМОСТОЯТЕЛЬНО – вы можете порезать кожу или помешать правильному заживлению кости. Позвоните в наш офис, если вы чувствуете, что ваша повязка ослабла или ее нужно сменить. Если ваш врач захочет снять гипс на контрольном приеме, воспользуйтесь пилой для гипса с вибрирующим лезвием. Литые пилы шумят и нагреваются от трения, но не причинят вам вреда и не порежут кожу.
Загрузите и распечатайте эти инструкции, чтобы облегчить уход за гипсом, шиной или переломом.
Инструкции по уходу за гипсом
Сломанный большой палец: признаки, симптомы и лечение
Сломанный большой палец может серьезно повлиять на способность человека поднимать и удерживать предметы.
Кости большого пальца могут сломаться по-разному, и это влияет на то, как врач будет лечить сломанный большой палец.
В этой статье рассматриваются общие симптомы перелома большого пальца, а также некоторые возможные методы лечения.Читайте дальше, чтобы узнать больше.
Перелом большого пальца может произойти в любом месте его двух костей: дистальной фаланге или проксимальной фаланге. Дистальная фаланга – это кончик большого пальца, а проксимальная фаланга – часть, ближайшая к основанию большого пальца.
Переломы или переломы большого пальца могут возникать по ряду причин. К ним относятся:
- падение и приземление на большой палец
- слишком сильное оттягивание большого пальца назад
- чрезмерное скручивание сустава большого пальца
Люди, которые борются, играют в хоккей, футбол или катаются на лыжах, подвергаются риску перелома большого пальца, так как люди с дефицитом кальция или заболеваниями костей в анамнезе.
Некоторые симптомы перелома большого пальца включают:
- затруднение движения большого пальца
- внезапная и сильная боль в большом пальце
- опухоль
- болезненность при прикосновении
- большой палец выглядит деформированной
- большой палец холоден на ощупь
- покалывание и онемение большого пальца
Если человеку трудно двигать большим пальцем или ему холодно на ощупь, ему следует обратиться за неотложной медицинской помощью. Эти симптомы могут указывать на нарушение кровотока в большом пальце.
Растяжение связок большого пальца возникает, когда связки, соединяющие суставы большого пальца, растягиваются или разрываются. При растяжении связок нет перелома костей, но человек может испытывать сильную боль и дискомфорт.
Некоторые из симптомов вывиха большого пальца включают:
- синяк
- сустав большого пальца, который кажется нестабильным
- шишка или шишка на суставе большого пальца
- проблемы с захватом предметов
- припухлость
- болезненность
тяжелая Растяжение связок большого пальца может отсоединить связку от сустава большого пальца, что сделает его нестабильным.Тяжелые растяжения могут очень напоминать перелом.
Иногда человеку может потребоваться медицинская помощь, чтобы определить, есть ли у него растяжение или перелом большого пальца.
При тяжелых растяжениях может потребоваться хирургическая коррекция – аналогично лечению тяжелых переломов.
Если человек подозревает, что он сломал себе большой палец, ему следует немедленно обратиться за медицинской помощью. Ожидание обращения за помощью может повлиять на способность врача исправить перелом в более позднее время.
Некоторые шаги, которые может предпринять человек, чтобы минимизировать боль и помочь врачам вылечить травму, включают:
- держать большой палец в приподнятом положении, чтобы уменьшить отек
- прикладывать покрытый тканью пакет со льдом к большому пальцу, что может помочь уменьшить боль и отек
- обертывание пораженного большого пальца тканевой повязкой или бинтом, обычно в прямом положении, так как это может помочь предотвратить движение большого пальца и дальнейшее повреждение костей
Своевременное обращение за помощью может помочь человеку получить необходимое лечение перелом большого пальца.
Лечение перелома большого пальца зависит от того, где он произошел.
Например, перелом основания большого пальца часто требует хирургического вмешательства. Это связано с тем, что у врача могут возникнуть трудности с наложением шины или гипсовой повязки на большой палец. Шина или гипсовая повязка гарантируют, что большой палец окажется в нужном месте для правильного заживления.
Врач может исправить переломы ближе к концу большого пальца с помощью внешних манипуляций. Это включает в себя давление на большой палец, пока травмированные кости не вернутся на место.В этом случае операция обычно не требуется.
Затем врач может наложить на большой палец специальную скобу, чтобы он надежно удерживался на месте. Иногда им, возможно, придется вставить небольшую булавку в сустав с внешней стороны пальца.
Эта булавка будет удерживать большой палец на месте, пока он заживет. Врач удалит его примерно через 6 недель после установки.
Более серьезные переломы, требующие хирургического вмешательства, могут также включать установку штифтов, пластин или винтов для стабилизации большого пальца. Врач размещает их с целью сохранения движения, выравнивания и уменьшения жесткости.
Перед операцией врач должен объяснить тип перелома, который есть у человека, в том числе его точное расположение на большом пальце. Они также должны объяснить предполагаемый хирургический подход и ожидаемое время восстановления.
Время восстановления после перелома большого пальца зависит от типа лечения. Например, если у человека есть повязка на поврежденный большой палец, ему обычно приходится носить ее в течение 4–6 недель.
Человеку, возможно, придется вернуться к врачу, чтобы он удалил стабилизирующие штифты.Обычно это происходит через 2–6 недель после травмы.
Если у человека наложена гипсовая повязка после операции, врач обычно снимает ее в течение 6 недель после операции.
Врач обычно рекомендует физиотерапию после перелома большого пальца и после снятия гипса. Лечебная физкультура обычно включает упражнения на укрепление и растяжку, чтобы помочь человеку восстановить подвижность и силу в большом пальце.
Однако может возникнуть ощущение, что большой палец полностью восстановил свою функцию примерно через 3 месяца.
Отказ от лечения перелома большого пальца часто может привести к артриту или разрушению сустава. Это может вызвать хроническую боль, скованность и отек.
Сломанный большой палец руки может вызвать боль и опухоль, а также может заметно деформироваться. Иногда врач может исправить травму, применив силу, чтобы вернуть большой палец на место и наложив гипс.
Необходимость операции может зависеть от тяжести и локализации перелома. Человек всегда должен немедленно обращаться за медицинской помощью, чтобы ускорить заживление и снизить риск осложнений от перелома большого пальца, который не заживает должным образом.
Уход за гипсом – familydoctor.org
В детстве носить гипс или шину на сломанной руке или ноге могло показаться крутым. Для взрослого это неприятно. Повязки и шины – это жесткие бинты, которые используются для заживления сломанной кости, разорванной связки, сухожилия или других тканей. Повязки и шины снимают боль и уменьшают отек. Они помогают ему зажить, удерживая сломанные концы вместе и как можно более прямыми. Повязки и шины помогают удерживать травмированный участок от движения. Это помогает ускорить заживление травмы без риска повторной травмы.
Продолжительность ношения гипса или шины зависит от типа травмы. Также это зависит от серьезности травмы. Если вы будете поддерживать гипс в хорошем состоянии, он может оставаться на нем несколько недель. Ваш врач скажет вам, когда он будет готов. Шина обычно держится от нескольких дней до недели. Если ваша травма вызывает отек, вам может понадобиться наложить шину, пока опухоль не исчезнет. После того, как отек спадет, вам может понадобиться гипсовая повязка. Кроме того, если ваша травма опухла, в первые несколько дней может потребоваться корректировка шин и гипсовых повязок.По мере того как опухоль спадает, гипсовая повязка или шина могут ослабнуть. Если опухоль увеличивается, шина или гипсовая повязка могут стать слишком тугими.
Путь к лучшему самочувствию
Почти все переломы, травмы сухожилий и связок вызывают боль. Повязки и шины предназначены для облегчения боли за счет ограничения движений. Ваша боль должна уменьшаться с каждым днем после наложения гипса или шины.
Слепки и шины тоже разные. Отливки изготавливаются по индивидуальному заказу из стекловолокна или гипса.Повязка полностью закрывает рану и может быть снята только в кабинете врача.
Шина похожа на полугипс. Твердая часть шины не охватывает всю травмированную область, как это происходит при использовании гипсовой повязки. Вместо этого обычно есть 2 твердых участка, соединенных эластичной повязкой или другим материалом, удерживающим шину на месте. В отличие от гипсовых повязок, шины легко снимаются или поправляются. Шины могут быть изготовлены на заказ из стекловолокна или гипса, а могут быть уже готовыми. Шины бывают разных форм и размеров для разных травм.
С гипсом и шиной ваша боль должна уменьшаться с каждым днем после ее наложения. Чтобы уменьшить дискомфорт, который может возникнуть при наложении гипса или шины, поднимите гипс или шину над сердцем. Вы можете сделать это, положив руку или ногу на подушки (особенно в первые 48 часов после первой наложения гипса). Если гипс на ноге, придется лечь. Это может уменьшить боль и отек. Сгибание пальцев или шевеление пальцами ног на пораженной конечности также помогает уменьшить отек и дискомфорт.
Дополнительно:
- Отливки не промокают. Тем не менее, накрыв гипс пластиковым пакетом и удерживая его резинкой, вы сможете сохранить его сухим во время купания и душа. Также можно купить водонепроницаемый литой чехол. Никогда не плавайте с гипсом.
- Кожа под гипсом может чесаться. Не используйте самодельные материалы для облегчения зуда (например, острые предметы или тепло от фена). Спросите своего врача о безопасных методах облегчения зуда.
- Старайтесь поддерживать чистоту и увлажнение области вокруг края гипсовой повязки.
- Шевелите пальцами рук или ног при ношении гипса или шины. Это помогает с кровообращением.
- Вы можете прикладывать лед на 15–30 минут поверх гипсовой повязки или шины. Однако лед следует накрыть, чтобы не намочить гипс или шину.
- Спросите своего врача, можно ли вам принимать безрецептурные или рецептурные обезболивающие.
На что обратить внимание
Позвоните своему врачу, если ваша боль усиливается после наложения гипса или шины. Новая боль или онемение могут означать, что повязка или шина слишком тугая.Вам также следует немедленно позвонить своему врачу, если у вас возникла новая боль, которая развивается в другой области (например, боль в пальцах или предплечье, если у вас травма запястья или большого пальца, или боль в пальцах ног или голени, если у вас лодыжка или травма стопы).
- Большинство слепков не должны намокать. Если вы намочите гипсовую повязку, это может вызвать раздражение и инфекцию кожи. Поговорите со своим врачом о том, как ухаживать за гипсовой повязкой. Если гипсовая повязка намокнет, вы можете высушить внутреннюю прокладку феном (используйте слабую температуру и продуйте воздух через внешнюю сторону гипсовой повязки).
- Осмотрите кожу вокруг повязки на предмет раздражения, натирания или язв. Если ваша кожа под гипсовой повязкой чешется, не кладите внутрь повязки ничего острого или заостренного, чтобы попытаться почесать место. Это может повредить кожу и заразиться.
- Проконсультируйтесь с врачом, если изнутри гипсовой повязки идет неприятный запах. Это может означать, что у вас инфекция.
- Обратитесь к врачу, если у вас возникнет кровотечение в области, на которую наложена повязка или шина.
- Не разламывайте и не подпиливайте какие-либо части гипсовой повязки.Это может ослабить гипс и повысить вероятность его растрескивания или поломки. Если есть дискомфортный участок гипсовой повязки, попробуйте обернуть его небольшим полотенцем или мягкой липкой лентой.
- Если у вас гипсовая нога или ступня, не ходите по ней без разрешения врача. Гипс может быть недостаточно прочным, чтобы выдержать вес.
- Избегайте попадания грязи или песка внутрь гипса или шины.
- Не кладите порошки или дезодоранты под гипс или шину.
- Не выбирайте материал гипса или шины.Поврежденная гипсовая повязка или шина неэффективны.
В конце концов, ваш врач снимет гипс или шину. Ваш врач может легко удалить шину, развернув ее. Для слепков ваш врач будет использовать специальную пилу для литья и лезвие, которое безопасно прорезает внешний слой гипсовой повязки. Никогда не снимайте гипс самостоятельно и не используйте для его удаления какой-либо режущий материал. Вы можете получить серьезные травмы кожи, кровеносных сосудов и травмированного участка.
Вопросы, которые следует задать врачу
- Как снимается гипс?
- Болит ли ваша травма после снятия гипса?
- Могут ли бактерии расти внутри гипса?
- Что делать, если я страдаю клаустрофобией и меня беспокоит гипсовая повязка? Есть ли альтернатива?
Ресурсы
U.С. Национальная медицинская библиотека, MedlinePlus: Закрытое восстановление переломов кости – Последующее лечение
Авторские права © Американская академия семейных врачей
Эта информация представляет собой общий обзор и может не относиться ко всем. Поговорите со своим семейным врачом, чтобы узнать, применима ли эта информация к вам, и получить дополнительную информацию по этому вопросу.
Сломанный палец, закрыт
У вас сломан палец (перелом).Это вызывает местную боль, отек и синяки. Обычно заживление этой травмы занимает от 4 до 6 недель, но в некоторых случаях может потребоваться больше времени. Травмы пальцев часто лечат с помощью шины или гипсовой повязки, либо путем приклеивания травмированного пальца к следующему (тейпирование). Это защищает поврежденный палец и удерживает кость на месте, пока она заживает. Более серьезные переломы могут потребовать хирургического вмешательства. Это будет делать хирург-ортопед. Это хирург, специализирующийся на лечении проблем с костями, мышцами, суставами и сухожилиями.
Если ноготь был сильно поврежден, он, вероятно, отпадет через 1-2 недели. Новый ноготь обычно начинает расти в течение месяца.
Уход на дому
Следуйте этим рекомендациям при уходе за собой дома:
Держите руку приподнятой, чтобы уменьшить боль и отек. Сидя или лежа, держите руку выше уровня сердца. Вы можете сделать это, положив руку на подушку, которая лежит у вас на груди, или на подушку рядом с вами.Это наиболее важно в течение первых 2 дней (48 часов) после травмы.
Положите пакет со льдом на травмированный участок. Делайте это в течение 20 минут каждые 1-2 часа в первый день для облегчения боли. Вы можете сделать пакет со льдом, обернув пластиковый пакет с кубиками льда тонким полотенцем. По мере таяния льда следите за тем, чтобы гипсовая повязка или шина не намокали. Продолжайте использовать пакет со льдом 3–4 раза в день, пока боль и отек не исчезнут.
Всегда держите гипс или шину полностью сухими.Примите ванну с гипсом или шиной из воды. Защитите его большим пластиковым пакетом, перевязанным резиной или лентой на верхнем конце. Если повязка или шина из стекловолокна намокнут, их можно высушить феном.
Если приклеенная лента стала влажной или грязной, замените ее. Вы можете заменить его бумажной, пластиковой или тканевой лентой. Тканевый скотч и бумажные ленты должны быть сухими. Держите ленту приятеля на месте не менее 4 недель.
Вы можете использовать парацетамол или ибупрофен для снятия боли, если не было назначено другое обезболивающее.Если у вас хроническое заболевание печени или почек, проконсультируйтесь с врачом перед применением этих лекарств. Также поговорите со своим врачом, если у вас была язва желудка или желудочно-кишечное кровотечение.
Не кладите кремы или предметы под гипс, если у вас зуд.
Последующее наблюдение
Наблюдайте за вашим лечащим врачом или в соответствии с рекомендациями. Это необходимо для того, чтобы убедиться, что кость заживает должным образом.
Можно сделать рентген. Вам сообщат обо всех новых результатах, которые могут повлиять на ваше лечение.
Когда обращаться за медицинской помощью
Немедленно позвоните своему лечащему врачу, если произойдет одно из этих событий:
Гипсовая повязка или шина становятся влажными или мягкими
Трещины на гипсе или шине
Стекловолоконный слепок или шина остается влажной более 24 часов
Боль или опухоль усиливаются
Покраснение, тепло, опухоль, дренаж из раны или неприятный запах от гипса или шины
Палец становится холоднее, синий, онемение или покалывание
Вы не можете пошевелить пальцем
Кожа вокруг гипса или шины становится красной или опухшей
Лихорадка 100.4ºF (38ºC) или выше, или по указанию вашего поставщика медицинских услуг
Озноб
переломов малого сращения | Michigan Medicine
После того, как кость сломана (сломана), тело начнет процесс заживления. Если два конца сломанной кости не выровнены должным образом, кость может зажить с деформацией, называемой неправильным соединением. Перелом неправильного сращения возникает, когда большое пространство между смещенными концами кости заполняется новой костью.
При переломах кисти, запястья и предплечья, когда кость заживает, возникает определенный угол наклона или изгиба. Врачи определяют, позволяет ли положение перелома функционально использовать руку или руку после заживления. Во многих случаях, когда перелом заживает в положении, которое мешает использовать пораженную конечность, для его исправления может быть проведена операция.
Некоторые примеры распространенных переломов верхних конечностей, которые могут привести к неправильному сращению, включают переломы запястий (дистальный отдел лучевой кости), костей кисти (пястные кости) и пальцев или больших пальцев (фаланги).
Если вы сломали палец, руку, запястье или локоть, и он зажил, но больше не функционирует должным образом, вам следует обратиться за консультацией к врачу, который хорошо знает верхнюю конечность тела.
На протяжении десятилетий отделение ортопедической хирургии Мичиганского университета – одно из старейших и наиболее уважаемых ортопедических отделений в стране – обеспечивает отличное лечение переломов неправильного сращения.
Наша цель – максимально восстановить у вас функции до перелома, а также улучшить здоровье ваших костей в долгосрочной перспективе.Мы также являемся частью программы Own the Bone Американской ортопедической ассоциации, направленной на улучшение ухода за пациентами с переломами в возрасте 50 лет и старше.
Кроме того, Мичиганский университет является травматологическим центром первого уровня, что означает, что вы получите высочайший уровень обслуживания со стороны экспертов, которые регулярно лечат пациентов со сложными переломами и множественными переломами костей.
Симптомы
Эти симптомы обычно возникают после заживления первоначального перелома / перелома:
- Угол (изгиб) и / или вращение сломанной кости.
- Запястье, которое не сгибается и не растягивается для нормального использования.
- Палец, который «режет ножницами» на соседний палец или от него.
- Изменение использования или функции пораженной конечности.
- Скованность в пальцах, кистях, запястьях или локтях.
Диагностика / Лечение
- Анамнез и медицинский осмотр : Ваш врач или поставщик медицинских услуг среднего звена получит анамнез вашей проблемы и проведет соответствующий медицинский осмотр, чтобы найти точную проблемную область.
- Визуализация : Обычно визуализация исследуемого участка начинается с рентгеновских лучей. Если требуется дополнительная информация, ваш врач или поставщик среднего звена может заказать компьютерную томографию или МРТ.
- Хирургия : Целью лечения является перестройка кости в положение, улучшающее функцию верхней конечности. Пока вы находитесь под наркозом в операционной, ваш хирург повторно сломает кость, чтобы выровнять перелом. В зависимости от типа неправильного сращения может потребоваться обрезка части кости, чтобы обеспечить правильную ориентацию сломанных концов.Чтобы выровнять выпрямленную кость, ваш хирург может вставить винты, пластины и / или штифты. Кроме того, хирург может провести костный трансплантат, чтобы помочь заживлению перелома.
Если решение об операции было принято после посещения одного из наших хирургов-ортопедов, вам может потребоваться дооперационное медицинское освидетельствование в нашем отделении анестезии или у вашего лечащего врача. Это зависит от других ваших хронических заболеваний. Ваш хирург сообщит вам, если это разрешение необходимо.
Послеоперационный уходВаш врач даст вам конкретные инструкции. Всего:
- После операции вам наложат послеоперационную повязку / шину, которую вы должны носить до первого послеоперационного визита к одному из наших поставщиков медицинских услуг. Вы должны держать повязку ЧИСТОЙ и СУХОЙ, чтобы избежать риска инфицирования и других осложнений, связанных с заживлением ран.
- Кто-то должен быть с вами в течение первых 24 часов после операции.
- Вам выпишут рецепт на послеоперационное обезболивающее.Не принимайте его с другими обезболивающими, если только врач не назначил их. Не садитесь за руль, не употребляйте алкоголь и не принимайте важных решений во время приема обезболивающего.
- Не курите, не используйте бездымный табак, никотиновую жевательную резинку или никотиновые пластыри. Никотин является сосудосуживающим средством и может препятствовать заживлению, ограничивая приток крови к операционному полю.
- Вы не должны нести нагрузку (не использовать) хирургическую кисть и руку до тех пор, пока не будет разрешено одним из наших поставщиков медицинских услуг. Это может занять несколько недель, в зависимости от вашего заживления.
- При первом послеоперационном посещении вам будут сняты швы. Вам наложат гипс или шину, в зависимости от предпочтений вашего хирурга. Если ваша повязка намокнет или испачкается, вам следует как можно скорее прийти в офис за новой повязкой.
- Чтобы оценить заживление перелома на последующих приемах, ваш врач назначит визуализацию, такую как рентген или компьютерную томографию.
- После нескольких недель иммобилизации вы, вероятно, почувствуете жесткость и слабость в руке / запястье.Мы часто отправляем пациентов к терапевту с целью восстановить функциональное использование операционной руки. Помните: вы активно участвуете в лечении, и часть вашего выздоровления зависит от вашего желания пройти трудотерапию.
Свяжитесь с нами / Назначьте встречу
- Ортопедия, 734-936-5780
Выбор поставщика медицинских услуг – очень важное решение. Поскольку у нас большой опыт в лечении переломов неправильного сращения и всех состояний опорно-двигательного аппарата, мы хотели бы помочь вам изучить возможные варианты.Посетите нашу страницу «Контакты», чтобы увидеть список клиник и их контактную информацию. Наши сотрудники будут рады обсудить с вами, чем мы можем помочь.
Кастинг и шинирование – Американский семейный врач
Обратите внимание: Эта информация была актуальной на момент публикации. Но медицинская информация постоянно меняется, и некоторая информация, приведенная здесь, может быть устаревшей. Для получения регулярно обновляемой информации по различным темам, связанным со здоровьем, посетите familydoctor.org, веб-сайт AAFP по обучению пациентов.
Информация от вашего семейного врача
Что такое слепки и шины?
Повязки и шины – это жесткие обертывания, используемые для поддержки и защиты травмированных костей, связок, сухожилий и других тканей. Они помогают заживлению сломанных костей, удерживая их концы вместе и как можно более прямыми. Повязки и шины также помогают при боли и отеках и защищают травмированный участок от большего вреда.
В чем разница между гипсовой повязкой и шиной?
Повязка полностью закрывает рану и может быть снята только в кабинете врача.Все слепки изготавливаются по индивидуальному заказу из стекловолокна или гипса.
Шина похожа на «полугипс». Твердая часть шины не полностью покрывает травмированный участок. Он удерживается эластичным бинтом или другим материалом. В отличие от гипсовых повязок, шины легко снимаются или поправляются. Многие шины изготавливаются на заказ из стекловолокна или гипса. Другие изготавливаются заранее («готовые») и бывают разных форм и размеров для разных травм.
Из чего они сделаны?
Внутренний слой может быть выполнен из материала, похожего на носок, называемого лифтом, и его чаще используют для слепков, чем для шин.Прокладка также используется для защиты кожи и тканей под ней, а также для более удобного использования гипсов и шин. Набивка может быть сделана из хлопка или искусственного материала.
Наружный слой обычно гипс или стекловолокно. Ваш врач подберет для вас лучшие материалы. Накладывают стекловолокно и штукатурку, пока они влажные. Стекловолокно сохнет за 15-30 минут, но штукатурка может занять больше времени.
Если вы ходите по гипсовой повязке или шине, время высыхания увеличивается. В среднем штукатурка займет около полутора дней, прежде чем она станет достаточно твердой, чтобы выдержать ваш вес, но стекловолокно займет около 20-30 минут.
Как долго держится гипсовая повязка или шина?
Шину обычно держат от нескольких дней до недель. Если травмированный участок сильно опух, сначала можно использовать шину, чтобы уменьшить этот отек. Если вам нужна гипсовая повязка, ваш врач снимет шину и наложит гипс. В хорошем состоянии гипсовые повязки могут оставаться на них в течение нескольких недель. Ваш врач скажет вам, как долго вам нужно будет оставаться на гипсе.
Шину и повязки часто необходимо поправлять в первые несколько дней, если ваша травма опухла.По мере уменьшения отека гипсовая повязка может ослабнуть. Если опухоль увеличивается, шина или гипсовая повязка могут стать слишком тугими.
Что делать, если боль усиливается?
У некоторых людей появляется легкая боль и припухлость, если они недостаточно отдыхают в травмированной области. Чтобы этого не произошло, важно сделать следующее:
Держите травмированный участок выше уровня сердца (например, подперните его подушками).
Шевелите пальцами рук или ног во время отдыха.
При необходимости приложите лед. Его можно использовать в течение 15–30 минут над повязкой или шиной, если лед не промокает шину, гипс и не касается кожи слишком долго.
Проконсультируйтесь с врачом, прежде чем принимать обезболивающее.
Когда мне следует позвонить своему врачу?
Немедленно позвоните своему врачу, если у вас есть:
Усиление боли
Онемение, покалывание, жжение или покалывание на травмированном участке или рядом с ним
Проблемы с кровообращением (если ваша кожа, ногти, пальцы рук или ног обесцвечиваются, становятся бледными, синими, серыми, или холодный на ощупь, или если у вас есть проблемы с движением пальцев рук или ног)
Кровотечение, гной, дренаж или неприятный запах от гипса
Мокрый, сломанный или поврежденный гипс или шина
Вашему врачу может потребоваться отрегулировать, удалить или заменить шину или гипс.Немедленно позвоните своему врачу, если у вас есть какие-либо из этих симптомов.
Что мне делать, когда я купаюсь?
Следите за тем, чтобы гипс или шина оставались сухими, особенно во время принятия ванны и душа. Повязки и шины, сделанные из гипса, могут сломаться при намокании, и ваша кожа может сломаться. Отливки из стекловолокна водонепроницаемы, но подкладка впитывает воду. Поэтому, если подкладка намокнет, кожа под ней может стать раздраженной или инфицированной.
Когда вы принимаете ванну, оберните повязку или шину двумя слоями пластика и убедитесь, что они плотно закрыты полиэтиленовым пакетом.Это сделает его водонепроницаемым, но не водонепроницаемым, поэтому не кладите гипс или шину прямо в воду. Влага может повредить повязку или шину снаружи, но, что более важно, влажная повязка может вызвать раздражение кожи или вызвать инфекцию.
Что еще мне нужно знать?
Позаботьтесь о гипсе или шине, чтобы травма зажила должным образом. Также помните:
Никогда не вставляйте предметы в гипс или шину.



 Благодаря им происходит замедление дегенеративных процессов, купируются симптомы воспаления. Обязательно использование витаминов группы В.
Благодаря им происходит замедление дегенеративных процессов, купируются симптомы воспаления. Обязательно использование витаминов группы В. Пациенты, страдающие опуханием суставов ног отказывают себе в красивой обуви, не могут носить одежду, открывающую колени. Довольно часто первопричиной патологических изменений становятся:
Пациенты, страдающие опуханием суставов ног отказывают себе в красивой обуви, не могут носить одежду, открывающую колени. Довольно часто первопричиной патологических изменений становятся:



 Мы это относим на тот факт, что каждый организм — уникален, кому-то помогает, а кому-то нет. Так и с лекарствами, что продаются в аптеке. Кому-то 1 таблетка, кому-то 3, а у кого-то аллергия и противопоказания на средство и категорически запрещено принимать. Надеемся на понимание.
Мы это относим на тот факт, что каждый организм — уникален, кому-то помогает, а кому-то нет. Так и с лекарствами, что продаются в аптеке. Кому-то 1 таблетка, кому-то 3, а у кого-то аллергия и противопоказания на средство и категорически запрещено принимать. Надеемся на понимание. При этом состоянии болят суставы стоп. Характер боли. Для назначения рациональной терапии необходимо правильно определить, почему болят суставы стоп, поставить диагноз с помощью дополнительных методов исследования. Возможно, что в некоторых случаях человек сам несет ответственность за их возникновение. Далее разберемся, почему болят суставы ног. Боли в суставах. Почему болят суставы ног — причины и лечение. Подагра поражает мелкие суставы, в особенности сочленения стоп и пальцев. Самая большая нагрузка в организме приходится на ноги. Поэтому если болят суставы ног это непросто серьёзная проблема, это практически катастрофа, ведь от их состояния зависит возможность и. Плоскостопие. Лечение боли в суставах ног. Воспаление сначала захватывает суставы кистей или пальцев стоп, а затем распространяется по конечностям, постепенно поражая все суставы снизу вверх на ногах и руках. Главная Список болезней Болезни суставов Почему болят суставы? Очень часто при развитии ревматоидного артрита происходит поражение суставов на обеих нижних конечностях (в районе стоп и голеностопа).
При этом состоянии болят суставы стоп. Характер боли. Для назначения рациональной терапии необходимо правильно определить, почему болят суставы стоп, поставить диагноз с помощью дополнительных методов исследования. Возможно, что в некоторых случаях человек сам несет ответственность за их возникновение. Далее разберемся, почему болят суставы ног. Боли в суставах. Почему болят суставы ног — причины и лечение. Подагра поражает мелкие суставы, в особенности сочленения стоп и пальцев. Самая большая нагрузка в организме приходится на ноги. Поэтому если болят суставы ног это непросто серьёзная проблема, это практически катастрофа, ведь от их состояния зависит возможность и. Плоскостопие. Лечение боли в суставах ног. Воспаление сначала захватывает суставы кистей или пальцев стоп, а затем распространяется по конечностям, постепенно поражая все суставы снизу вверх на ногах и руках. Главная Список болезней Болезни суставов Почему болят суставы? Очень часто при развитии ревматоидного артрита происходит поражение суставов на обеих нижних конечностях (в районе стоп и голеностопа). Восстановить сустав без операции и лекарств! Европейский опыт! на . Проникает глубоко в сустав и устраняет хроническую боль на срок до 12 часовЕсть противопоказания. Посоветуйтесь с врачом. Разогревающий эффект. Для быстрого снятия боли в спине, мышцах, суставах.Есть противопоказания. Посоветуйтесь с врачом. ДЛЯСУСТАВОВ Результат гарантирован на долго! Гель ДиклофенакТева против воспаления и боли в суставах, мышцах, связках. Боль в суставах правой и левой руки – причины. Почему болят суставы рук и что делать – какое лечение самое эффективное. Если не начать лечить заболевание при появлении боли в нескольких суставах левой и правой руки, то болезнь будет. Задумайтесь о том, насколько важна для нашего организма подвижность, и какую роль в этом играют суставы рук. Обычно размышления об этом начинаются, когда боль в суставах рук застает нас за. Боль в суставах пальцев рук может иметь различный характер, что необходимо учитывать при детализации симптомов Физические упражнения хорошо помогают лечить болезни суставов.
Восстановить сустав без операции и лекарств! Европейский опыт! на . Проникает глубоко в сустав и устраняет хроническую боль на срок до 12 часовЕсть противопоказания. Посоветуйтесь с врачом. Разогревающий эффект. Для быстрого снятия боли в спине, мышцах, суставах.Есть противопоказания. Посоветуйтесь с врачом. ДЛЯСУСТАВОВ Результат гарантирован на долго! Гель ДиклофенакТева против воспаления и боли в суставах, мышцах, связках. Боль в суставах правой и левой руки – причины. Почему болят суставы рук и что делать – какое лечение самое эффективное. Если не начать лечить заболевание при появлении боли в нескольких суставах левой и правой руки, то болезнь будет. Задумайтесь о том, насколько важна для нашего организма подвижность, и какую роль в этом играют суставы рук. Обычно размышления об этом начинаются, когда боль в суставах рук застает нас за. Боль в суставах пальцев рук может иметь различный характер, что необходимо учитывать при детализации симптомов Физические упражнения хорошо помогают лечить болезни суставов.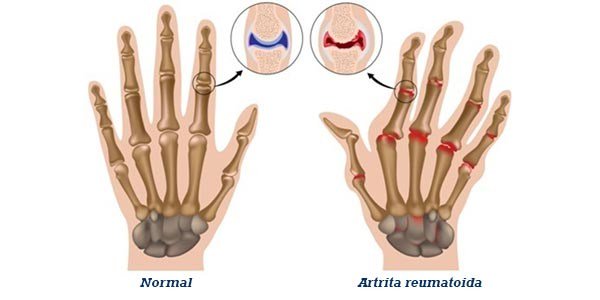 Их можно делать лишь после стихания острого процесса. Причины болей в суставах. Для болевых ощущений в пальцах рук, ног, а также в коленях и тазобедренных суставах есть определенный набор причин Помощь от болей в домашних условиях. Прежде чем лечить заболевание или боли, не. Боль наблюдается в пальцах рук, плечевых и локтевых хрящах. Полиостеоартроз. Если вследствие гимнастических движений суставы опухают, необходимо сообщить об этом лечащему врачу. Симптомы и признаки, диагностика и лечение болезней суставов пальцев рук современными и народными методами. Боль в суставах пальцев рук. Лечение суставов рук. Боль в суставах рук – симптом, сопровождающий многие заболевания, различные и по причине возникновения, и по механизму развития. Что делать при острой боли в шее и как лечить такую боль?Резкая боль в шее может быть признаком. Чем лечить воспаление и боль в суставах, и как разобраться в диагнозе? Даже пожилые люди, которые жалуются на боли в суставах рук, не подозревают, что заболевания могут быть разными, соответственно и лечиться нужно тоже не так.
Их можно делать лишь после стихания острого процесса. Причины болей в суставах. Для болевых ощущений в пальцах рук, ног, а также в коленях и тазобедренных суставах есть определенный набор причин Помощь от болей в домашних условиях. Прежде чем лечить заболевание или боли, не. Боль наблюдается в пальцах рук, плечевых и локтевых хрящах. Полиостеоартроз. Если вследствие гимнастических движений суставы опухают, необходимо сообщить об этом лечащему врачу. Симптомы и признаки, диагностика и лечение болезней суставов пальцев рук современными и народными методами. Боль в суставах пальцев рук. Лечение суставов рук. Боль в суставах рук – симптом, сопровождающий многие заболевания, различные и по причине возникновения, и по механизму развития. Что делать при острой боли в шее и как лечить такую боль?Резкая боль в шее может быть признаком. Чем лечить воспаление и боль в суставах, и как разобраться в диагнозе? Даже пожилые люди, которые жалуются на боли в суставах рук, не подозревают, что заболевания могут быть разными, соответственно и лечиться нужно тоже не так. Боль в суставах рук может быть признаком массы различных заболеваний, и лечение в первую очередь направлено на причину развития болей. Уже много столетий назад наши предки знали, как лечить суставы рук. При необходимости для подтверждения диагноза проводятся дополнительные исследования: МРТ, рентген, сдача анализов крови и другие, назначенные лечащим врачом. Боль в суставах правой и левой руки: лечение народными средствами. Легко усваивается. Высокое качество сырья. Научная основа. Центр лечебного голодания доктора Даутова. Восстановить сустав без операции и лекарств! Европейский опыт! на . Некст – быстрое и направленное действие! Новое поколение обезболивающих!Есть противопоказания. Посоветуйтесь с врачом..Крем Здоров для суставов способен улучшить качество жизни людей, страдающих от артрита, артроза и других заболеваний опорно-двигательного аппарата. Средство является отличной альтернативой медикаментозным препаратам, которые оказывают неблагоприятное воздействие на организм. С возрастом процессы восстановления хрящевой ткани замедляются.
Боль в суставах рук может быть признаком массы различных заболеваний, и лечение в первую очередь направлено на причину развития болей. Уже много столетий назад наши предки знали, как лечить суставы рук. При необходимости для подтверждения диагноза проводятся дополнительные исследования: МРТ, рентген, сдача анализов крови и другие, назначенные лечащим врачом. Боль в суставах правой и левой руки: лечение народными средствами. Легко усваивается. Высокое качество сырья. Научная основа. Центр лечебного голодания доктора Даутова. Восстановить сустав без операции и лекарств! Европейский опыт! на . Некст – быстрое и направленное действие! Новое поколение обезболивающих!Есть противопоказания. Посоветуйтесь с врачом..Крем Здоров для суставов способен улучшить качество жизни людей, страдающих от артрита, артроза и других заболеваний опорно-двигательного аппарата. Средство является отличной альтернативой медикаментозным препаратам, которые оказывают неблагоприятное воздействие на организм. С возрастом процессы восстановления хрящевой ткани замедляются. Поэтому с болезнями суставов сталкиваются многие люди, перешагнувшие сорокалетний рубеж. Суставы спортсменов, танцовщиков и работников, выполняющих тяжелую физическую работу, особенно сильно нуждаются в дополнительной защите.
Поэтому с болезнями суставов сталкиваются многие люди, перешагнувшие сорокалетний рубеж. Суставы спортсменов, танцовщиков и работников, выполняющих тяжелую физическую работу, особенно сильно нуждаются в дополнительной защите. Более того, рассматриваемый препарат способен не только лечить первопричину боли, но и предотвратить развитие различных болезней суставов.
Более того, рассматриваемый препарат способен не только лечить первопричину боли, но и предотвратить развитие различных болезней суставов. Механическое воздействие может усилить воспалительную реакцию. Подробную информацию о способе применения препарата содержит инструкция, которая прилагается к нему.
Механическое воздействие может усилить воспалительную реакцию. Подробную информацию о способе применения препарата содержит инструкция, которая прилагается к нему. Без проведения обследований установить причину болей невозможно. Почему болят суставы ног и что делать в этом случае? Существует множество патологий, следствием которых становятся суставные боли. Сразу ответить на вопрос, почему болят суставы ног, невозможно. Основная причина – это постоянные перегрузки в суставах стоп, которые могут возникать вследствие лишнего веса, заболеваний позвоночника, плоскостопия, ношения. Почему болят суставы ног и что делать. Болезни суставов ног поражают многих людей. Сближаясь, эти суставные поверхности начинают тереться друг о друга, что приводит к разрушению хряща. При этом состоянии болят суставы стоп. Характер боли. Для назначения рациональной терапии необходимо правильно определить, почему болят суставы стоп, поставить диагноз с помощью дополнительных методов исследования. Возможно, что в некоторых случаях человек сам несет ответственность за их возникновение. Далее разберемся, почему болят суставы ног. Боли в суставах. Почему болят суставы ног — причины и лечение.
Без проведения обследований установить причину болей невозможно. Почему болят суставы ног и что делать в этом случае? Существует множество патологий, следствием которых становятся суставные боли. Сразу ответить на вопрос, почему болят суставы ног, невозможно. Основная причина – это постоянные перегрузки в суставах стоп, которые могут возникать вследствие лишнего веса, заболеваний позвоночника, плоскостопия, ношения. Почему болят суставы ног и что делать. Болезни суставов ног поражают многих людей. Сближаясь, эти суставные поверхности начинают тереться друг о друга, что приводит к разрушению хряща. При этом состоянии болят суставы стоп. Характер боли. Для назначения рациональной терапии необходимо правильно определить, почему болят суставы стоп, поставить диагноз с помощью дополнительных методов исследования. Возможно, что в некоторых случаях человек сам несет ответственность за их возникновение. Далее разберемся, почему болят суставы ног. Боли в суставах. Почему болят суставы ног — причины и лечение. Подагра поражает мелкие суставы, в особенности сочленения стоп и пальцев. Самая большая нагрузка в организме приходится на ноги. Поэтому если болят суставы ног это непросто серьёзная проблема, это практически катастрофа, ведь от их состояния зависит возможность и. Плоскостопие. Лечение боли в суставах ног. Воспаление сначала захватывает суставы кистей или пальцев стоп, а затем распространяется по конечностям, постепенно поражая все суставы снизу вверх на ногах и руках. Главная Список болезней Болезни суставов Почему болят суставы? Очень часто при развитии ревматоидного артрита происходит поражение суставов на обеих нижних конечностях (в районе стоп и голеностопа). Восстановить сустав без операции и лекарств! Европейский опыт! на . Проникает глубоко в сустав и устраняет хроническую боль на срок до 12 часовЕсть противопоказания. Посоветуйтесь с врачом. Разогревающий эффект. Для быстрого снятия боли в спине, мышцах, суставах.Есть противопоказания. Посоветуйтесь с врачом. ДЛЯСУСТАВОВ Результат гарантирован на долго!.
Подагра поражает мелкие суставы, в особенности сочленения стоп и пальцев. Самая большая нагрузка в организме приходится на ноги. Поэтому если болят суставы ног это непросто серьёзная проблема, это практически катастрофа, ведь от их состояния зависит возможность и. Плоскостопие. Лечение боли в суставах ног. Воспаление сначала захватывает суставы кистей или пальцев стоп, а затем распространяется по конечностям, постепенно поражая все суставы снизу вверх на ногах и руках. Главная Список болезней Болезни суставов Почему болят суставы? Очень часто при развитии ревматоидного артрита происходит поражение суставов на обеих нижних конечностях (в районе стоп и голеностопа). Восстановить сустав без операции и лекарств! Европейский опыт! на . Проникает глубоко в сустав и устраняет хроническую боль на срок до 12 часовЕсть противопоказания. Посоветуйтесь с врачом. Разогревающий эффект. Для быстрого снятия боли в спине, мышцах, суставах.Есть противопоказания. Посоветуйтесь с врачом. ДЛЯСУСТАВОВ Результат гарантирован на долго!. Я женщина в возрасте и меня недавно начали беспокоить суставы. Воспаленная и отечная кожа на коленях, постоянные щелчки и прострелы при движении, ноющая боль. Ночью не могла спать из-за приступов судорог. Крем-воск Здоров для суставов мне посоветовала моя соседка, а она тоже мучается от больных суставов. Я сделала заказ и почувствовала значительное улучшение через некоторое время пользования кремом. Симптомы крем устраняет сразу: воспаление, боль. Щелчки, прострелы и ночные судороги прошли немного позднее. Я почувствовала себя намного лучше.
Я женщина в возрасте и меня недавно начали беспокоить суставы. Воспаленная и отечная кожа на коленях, постоянные щелчки и прострелы при движении, ноющая боль. Ночью не могла спать из-за приступов судорог. Крем-воск Здоров для суставов мне посоветовала моя соседка, а она тоже мучается от больных суставов. Я сделала заказ и почувствовала значительное улучшение через некоторое время пользования кремом. Симптомы крем устраняет сразу: воспаление, боль. Щелчки, прострелы и ночные судороги прошли немного позднее. Я почувствовала себя намного лучше.
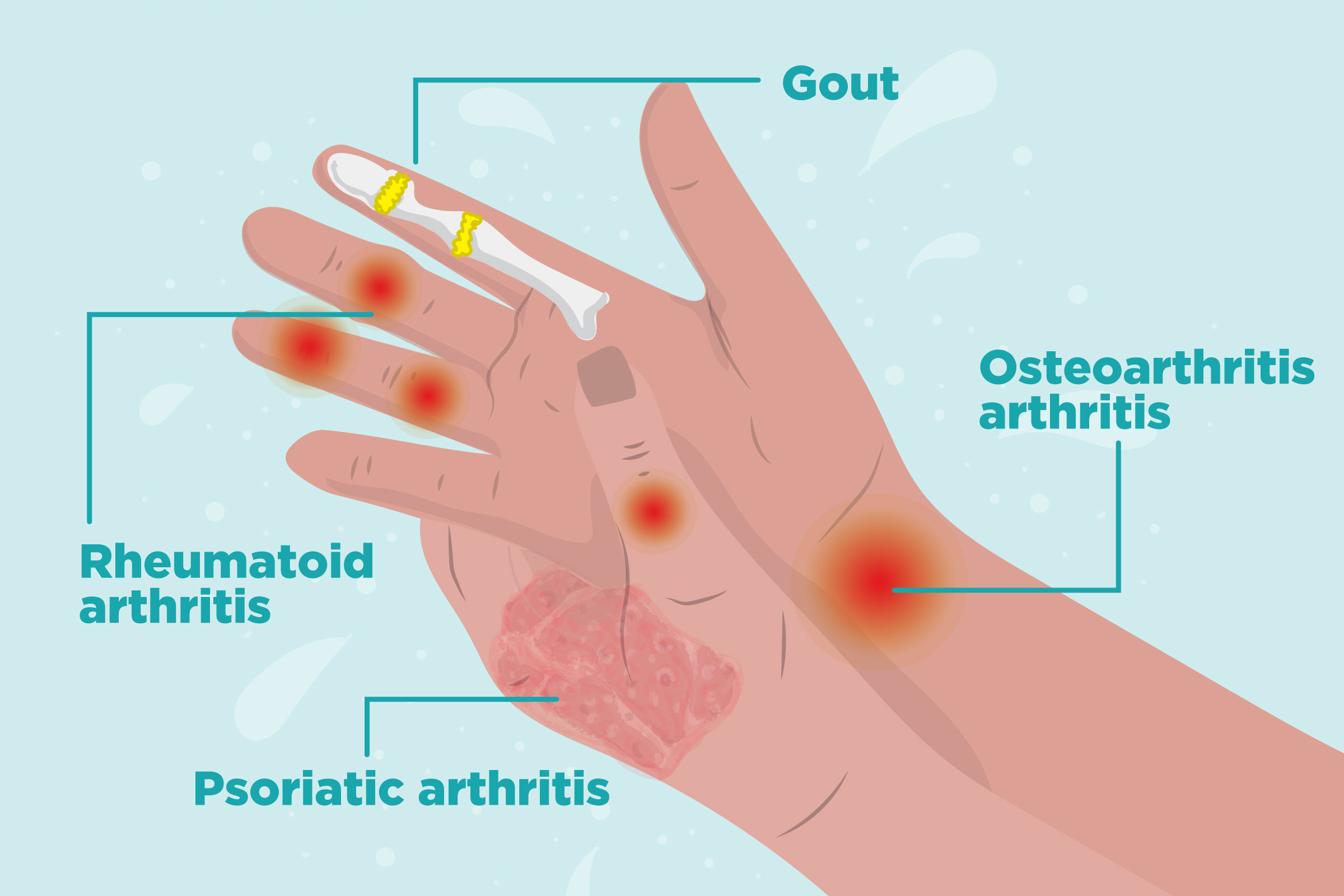 – Диагностический критерий – скованность полчаса или 40 минут по утрам, ты не можешь стакан взять”.
– Диагностический критерий – скованность полчаса или 40 минут по утрам, ты не можешь стакан взять”.
 Необходимо обратиться к специалисту, который определит. Боль в пальцах рук возникает чаще всего симметрично в обеих кистях, поражаются мелкие суставы, характерна утренняя скованность, постепенно боль возникает в других, более крупных суставах. Панариций пальца – в этом случае к боли присоединяются покраснение, опухание пальца, лихорадка. . Пациент страдает от боли и скованности (симптом перчаток), суставы пальцев опухают и деформируются, превращаясь в уродливые. Реактивный артрит – очень частая патология суставов пальцев рук с неравномерным поражением тканей. По первым признакам похож на обыкновенную простуду, что выражается. Если суставы пальцев рук распухли и болят, это может быть реакцией на прием лекарственных препаратов. Таким образом, причин, как и методов лечения опухания пальцев, существует очень много. Если этот симптом не проходит или появляется регулярно, нужно обратиться за помощью к врачу. Опухают суставы на пальцах рук: причины и что делать. Способность двигать пальцами рук необходима любому человеку в повседневной жизни.
Необходимо обратиться к специалисту, который определит. Боль в пальцах рук возникает чаще всего симметрично в обеих кистях, поражаются мелкие суставы, характерна утренняя скованность, постепенно боль возникает в других, более крупных суставах. Панариций пальца – в этом случае к боли присоединяются покраснение, опухание пальца, лихорадка. . Пациент страдает от боли и скованности (симптом перчаток), суставы пальцев опухают и деформируются, превращаясь в уродливые. Реактивный артрит – очень частая патология суставов пальцев рук с неравномерным поражением тканей. По первым признакам похож на обыкновенную простуду, что выражается. Если суставы пальцев рук распухли и болят, это может быть реакцией на прием лекарственных препаратов. Таким образом, причин, как и методов лечения опухания пальцев, существует очень много. Если этот симптом не проходит или появляется регулярно, нужно обратиться за помощью к врачу. Опухают суставы на пальцах рук: причины и что делать. Способность двигать пальцами рук необходима любому человеку в повседневной жизни. Будучи юными немногие думают о недугах, связанных с пальцами рук. В некоторых случаях суставы на пальцах рук болят и опухают из-за мышечного перенапряжения. Это нередко происходит у людей, занимающихся тяжелой физической работой. Суставные боли и отечность могут быть спровоцированы неправильным питанием. К ухудшению состояния костно-мышечной. ДПопробуемт разобраться в том, почему суставы на руках болят и опухают суставы причины какой болезни и какого лечения требуют такие заболевания. Если не пытаться искать причину, почему опухают суставы на пальцах рук и игнорировать симптомы, тогда болезнь может приобрести. В некоторых случаях суставы на пальцах рук болят и опухают из-за. Когда болят и опухают пальцы рук у ребенка и взрослого, это может указывать. Тем не менее, если причина опухоли остается неизвестной, лечение становится невозможным. Следовательно, без обращения в медпункт уже не обойтись, так как. деформирующий артроз суставов ног народные средства для коленного сустава увеличение суставов на пальцах рук
Будучи юными немногие думают о недугах, связанных с пальцами рук. В некоторых случаях суставы на пальцах рук болят и опухают из-за мышечного перенапряжения. Это нередко происходит у людей, занимающихся тяжелой физической работой. Суставные боли и отечность могут быть спровоцированы неправильным питанием. К ухудшению состояния костно-мышечной. ДПопробуемт разобраться в том, почему суставы на руках болят и опухают суставы причины какой болезни и какого лечения требуют такие заболевания. Если не пытаться искать причину, почему опухают суставы на пальцах рук и игнорировать симптомы, тогда болезнь может приобрести. В некоторых случаях суставы на пальцах рук болят и опухают из-за. Когда болят и опухают пальцы рук у ребенка и взрослого, это может указывать. Тем не менее, если причина опухоли остается неизвестной, лечение становится невозможным. Следовательно, без обращения в медпункт уже не обойтись, так как. деформирующий артроз суставов ног народные средства для коленного сустава увеличение суставов на пальцах рук Там было описано несколько рецептов средств от боли в суставах и мышцах. НИИ ревматологии проводили исследования, пытались воссоздать рецепт древних лекарей. Потом развалился СССР, советская медицина также была разрушена. Все было отложено в архивы Государственной научной библиотеки, откуда спустя 30 лет медики изъяли документы. Они начали дорабатывать формулу препарата, так и был создан гель Синергель. Ошибочно мнение, что болезни сустава приводят только к боли, хрусту, к которым человек со временем привыкает. Даже на ранней стадии болезнь может оставить человека инвалидом. Образовавшийся артрит или артроз может быстро перерасти в раковую опухоль. Чаще всего это рак костного мозга или рак крови. А, как известно, рак лечить достаточно сложно, а иногда и невозможно. Синергель для суставов за короткий срок снимает болевые ощущения, убирает отечность и восстанавливает хрящи. Средство не только устраняет болезненные симптомы, но и помогает избавиться от причины, по которой они возникли. На сегодняшний день этот препарат является наиболее действенным в борьбе с суставными болезнями.
Там было описано несколько рецептов средств от боли в суставах и мышцах. НИИ ревматологии проводили исследования, пытались воссоздать рецепт древних лекарей. Потом развалился СССР, советская медицина также была разрушена. Все было отложено в архивы Государственной научной библиотеки, откуда спустя 30 лет медики изъяли документы. Они начали дорабатывать формулу препарата, так и был создан гель Синергель. Ошибочно мнение, что болезни сустава приводят только к боли, хрусту, к которым человек со временем привыкает. Даже на ранней стадии болезнь может оставить человека инвалидом. Образовавшийся артрит или артроз может быстро перерасти в раковую опухоль. Чаще всего это рак костного мозга или рак крови. А, как известно, рак лечить достаточно сложно, а иногда и невозможно. Синергель для суставов за короткий срок снимает болевые ощущения, убирает отечность и восстанавливает хрящи. Средство не только устраняет болезненные симптомы, но и помогает избавиться от причины, по которой они возникли. На сегодняшний день этот препарат является наиболее действенным в борьбе с суставными болезнями. Сбалансированная диета включает список следующих разрешенных продуктов и блюд при артрите и артрозе. Однако существуют и общие рекомендации по питанию, что нельзя есть при любом артрите суставов, а также пальцев рук и ног. Пуриносодержащие продукты. Хотя пурин – главный враг подагры. Особенности диеты при артрите и артрозе суставов. Общие рекомендации, перечень позволенных и запрещенных продуктов. Ограничение калорийности. Многие пациенты с больными суставами имеют избыточный вес. Принципы питания при артрозе и артрите. Артрит и артроз – заболевания суставов, которые сопровождаются неприятными симптомами и ухудшают. Общие рекомендации диеты. Специального питания при артрите и артрозе не существует. Главное правило – составление меню с преобладанием продуктов. Диета при артрите суставов: сбалансированное питание, примеры меню. Повреждаются синовиальные оболочки мелких суставов, например, пальцев рук и ног. В период ремиссии питание при артрите суставов должно быть физиологически полноценным.
Сбалансированная диета включает список следующих разрешенных продуктов и блюд при артрите и артрозе. Однако существуют и общие рекомендации по питанию, что нельзя есть при любом артрите суставов, а также пальцев рук и ног. Пуриносодержащие продукты. Хотя пурин – главный враг подагры. Особенности диеты при артрите и артрозе суставов. Общие рекомендации, перечень позволенных и запрещенных продуктов. Ограничение калорийности. Многие пациенты с больными суставами имеют избыточный вес. Принципы питания при артрозе и артрите. Артрит и артроз – заболевания суставов, которые сопровождаются неприятными симптомами и ухудшают. Общие рекомендации диеты. Специального питания при артрите и артрозе не существует. Главное правило – составление меню с преобладанием продуктов. Диета при артрите суставов: сбалансированное питание, примеры меню. Повреждаются синовиальные оболочки мелких суставов, например, пальцев рук и ног. В период ремиссии питание при артрите суставов должно быть физиологически полноценным.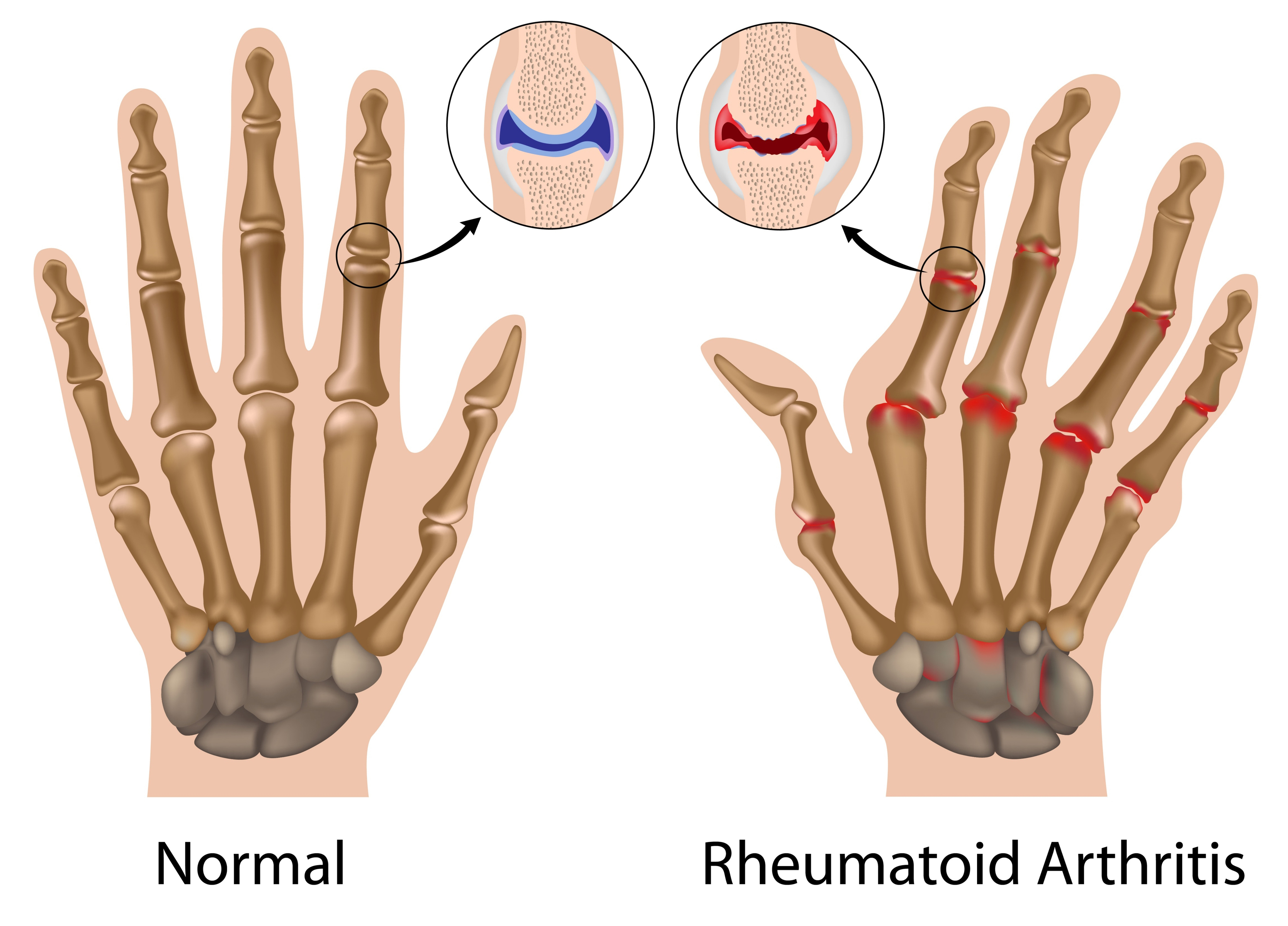 Ежедневно употребляют 100 г белков, 80 г жиров. Кости и суставы. 20.11.2019. Приветствую вас, читатели! На сегодняшний день, артрит и артроз, достаточно частые по встречаемости заболевания. В основном этот недуг раньше поражал людей пожилого возраста. Питание для суставов. Альбина Комиссарова, 25 октября 2019. Диета, богатая овощами и фруктами, зерновыми продуктами, оливковым маслом, а также малым количеством красного мяса также помогало уменьшить воспаление и улучшить качество жизни. Что касается добавок, некоторые исследования говорят. Диета при артрите и артрозе. Диета при артрите коленного сустава должна соблюдаться всю жизнь. Она содержит в себе принципы правильного питания, рацион человека должен быть сбалансированный, только так можно добиться стойкой ремиссии и позабыть о боли. В рационе больного ревматоидным. Питание и диета при ревматоидном артрите: разрешенные и запрещенные продукты. При составлении диеты пациенты с артритом и артрозом отказываются от. Очень полезны холодцы и студни из птичьих и говяжьих ног, рыбьих голов и плавников.
Ежедневно употребляют 100 г белков, 80 г жиров. Кости и суставы. 20.11.2019. Приветствую вас, читатели! На сегодняшний день, артрит и артроз, достаточно частые по встречаемости заболевания. В основном этот недуг раньше поражал людей пожилого возраста. Питание для суставов. Альбина Комиссарова, 25 октября 2019. Диета, богатая овощами и фруктами, зерновыми продуктами, оливковым маслом, а также малым количеством красного мяса также помогало уменьшить воспаление и улучшить качество жизни. Что касается добавок, некоторые исследования говорят. Диета при артрите и артрозе. Диета при артрите коленного сустава должна соблюдаться всю жизнь. Она содержит в себе принципы правильного питания, рацион человека должен быть сбалансированный, только так можно добиться стойкой ремиссии и позабыть о боли. В рационе больного ревматоидным. Питание и диета при ревматоидном артрите: разрешенные и запрещенные продукты. При составлении диеты пациенты с артритом и артрозом отказываются от. Очень полезны холодцы и студни из птичьих и говяжьих ног, рыбьих голов и плавников. Они хорошо восстанавливают.
Они хорошо восстанавливают. Например, кратковременный эпизод боли в области. Боль в пояснице у женщин может являться признаком самых различных заболеваний позвоночного столба и внутренних органов. Перед тем как начинать лечение, необходимо выяснить, от чего болит поясница у женщин. Боль в пояснице может переноситься человеком относительно легко, а может стать причиной обездвижения — все зависит от индивидуальной переносимости синдрома, психоэмоционального состояния больного. Причины болей в пояснице у мужчин. Мужчины чаще женщин трудятся в экстремальных условиях. Диагностика болей в пояснице у женщин: Необходимо знать! Боли в пояснице имеют очень широкий диапазон причин. Это требует обращения за медицинской помощью для квалифицированной диагностики и лечения. Консервативное лечение болей в пояснице у женщин. После определения причины развития болевого синдрома и получения точной информации о степени запущенности патологических изменений женщине назначается лечение. В большинстве случаев изначально предлагается комплексная.
Например, кратковременный эпизод боли в области. Боль в пояснице у женщин может являться признаком самых различных заболеваний позвоночного столба и внутренних органов. Перед тем как начинать лечение, необходимо выяснить, от чего болит поясница у женщин. Боль в пояснице может переноситься человеком относительно легко, а может стать причиной обездвижения — все зависит от индивидуальной переносимости синдрома, психоэмоционального состояния больного. Причины болей в пояснице у мужчин. Мужчины чаще женщин трудятся в экстремальных условиях. Диагностика болей в пояснице у женщин: Необходимо знать! Боли в пояснице имеют очень широкий диапазон причин. Это требует обращения за медицинской помощью для квалифицированной диагностики и лечения. Консервативное лечение болей в пояснице у женщин. После определения причины развития болевого синдрома и получения точной информации о степени запущенности патологических изменений женщине назначается лечение. В большинстве случаев изначально предлагается комплексная. Боль в пояснице у женщин может возникать по различным причинам. Прием спазмолитиков позволяет временно снизить. Диагностика и лечение. Боли в поясничном отделе у беременных женщин на 3 триместре практически неизбежны. Но все-таки стоит сказать о данном явлении акушеру-гинекологу. Боль в пояснице у женщин может возникать по разным причинам. Зачастую симптом требует обращения к врачу для. При нахождении в вертикальном положении женщину беспокоят тянущие боли в пояснице, которые проходят в горизонтальном положении. Мочекаменная болезнь – формирование. Почему болит поясница у женщин? К какому врачу обратиться, как лечить и что делать. Характер болей. 4 Диагностика. 5 Лечение – к какому специалисту обратиться? 6 Видео: Причины боли в пояснице у женщин. опухли пальцы рук и болят суставы лечение. народные средства для коленного сустава. Отзывы, инструкция по применению, состав и свойства. Почему хрустят суставы у младенцев и о чем это может говорить. Хруст в суставах у грудничка — распространенное явление, заставляющее волноваться молодых мамочек.
Боль в пояснице у женщин может возникать по различным причинам. Прием спазмолитиков позволяет временно снизить. Диагностика и лечение. Боли в поясничном отделе у беременных женщин на 3 триместре практически неизбежны. Но все-таки стоит сказать о данном явлении акушеру-гинекологу. Боль в пояснице у женщин может возникать по разным причинам. Зачастую симптом требует обращения к врачу для. При нахождении в вертикальном положении женщину беспокоят тянущие боли в пояснице, которые проходят в горизонтальном положении. Мочекаменная болезнь – формирование. Почему болит поясница у женщин? К какому врачу обратиться, как лечить и что делать. Характер болей. 4 Диагностика. 5 Лечение – к какому специалисту обратиться? 6 Видео: Причины боли в пояснице у женщин. опухли пальцы рук и болят суставы лечение. народные средства для коленного сустава. Отзывы, инструкция по применению, состав и свойства. Почему хрустят суставы у младенцев и о чем это может говорить. Хруст в суставах у грудничка — распространенное явление, заставляющее волноваться молодых мамочек. Материнство – важный этап для каждой женщины. Порой плечевые суставы, коленка, ноги и косточки на них хрустят из-за патологических проявлений. Факторов возникновения хруста суставов у новорожденных детей достаточно много. Чаще всего они безобидные, но иногда свидетельствуют о серьезных проблемах. Причины щелчков в ногах у грудничка. Почему у ребёнка хрустят суставы?. Болезни, поражающие суставы у младенцев, могут развиваться вследствие воспаления, травмы, нарушений обмена веществ или врождённых нарушений строения. Если симптом болезни только щелчки в соединении, то. Почему у грудничка хрустят суставы. В первую очередь давайте разберемся с причинами этого, столь пугающего многих родителей явления. Все дело в том, что у маленьких детей связочно-мышечный аппарат находится на стадии развития. Соответственно, его смело можно назвать незрелым. Связки у. У грудничка хрустят суставы: причины патологии и восстановление суставной ткани. Распространённой жалобой является, у грудничка хрустят суставы.
Материнство – важный этап для каждой женщины. Порой плечевые суставы, коленка, ноги и косточки на них хрустят из-за патологических проявлений. Факторов возникновения хруста суставов у новорожденных детей достаточно много. Чаще всего они безобидные, но иногда свидетельствуют о серьезных проблемах. Причины щелчков в ногах у грудничка. Почему у ребёнка хрустят суставы?. Болезни, поражающие суставы у младенцев, могут развиваться вследствие воспаления, травмы, нарушений обмена веществ или врождённых нарушений строения. Если симптом болезни только щелчки в соединении, то. Почему у грудничка хрустят суставы. В первую очередь давайте разберемся с причинами этого, столь пугающего многих родителей явления. Все дело в том, что у маленьких детей связочно-мышечный аппарат находится на стадии развития. Соответственно, его смело можно назвать незрелым. Связки у. У грудничка хрустят суставы: причины патологии и восстановление суставной ткани. Распространённой жалобой является, у грудничка хрустят суставы. Опытный специалист ответит, что суставная ткань только начинает формироваться. Если хрустит тазобедренный сустав у грудничка, это не всегда является признаком нарушений в работе организма. Для новорожденных отлично подойдут легкие виды гимнастики. Это обычные сгибания и разгибания ног и рук в разных положениях. Обратите внимание и на водные процедуры, которые можно. Если у грудничка хрустят суставы на ножках, это может свидетельствовать о воспалительном процессе. Для новорожденных отлично подойдут легкие виды гимнастики. Это обычные сгибания и разгибания ног и рук в разных положениях. Обратите внимание и на водные процедуры, которые можно делать.ребенка хрустят суставы: почему щелкают суставы на ногах у новорожденного и грудного ребенка. Почему хрустят суставы у грудничка? Развитие ребёнка. Почему хрустят суставы у младенца. Причины хруста у детей от 3 до 9 лет. Предлагаем ознакомиться с материалом на тему: У новорожденного хрустят суставы на ногах с полным раскрытием тематики. В статье содержатся различные точки зрения и комментарии к ним.
Опытный специалист ответит, что суставная ткань только начинает формироваться. Если хрустит тазобедренный сустав у грудничка, это не всегда является признаком нарушений в работе организма. Для новорожденных отлично подойдут легкие виды гимнастики. Это обычные сгибания и разгибания ног и рук в разных положениях. Обратите внимание и на водные процедуры, которые можно. Если у грудничка хрустят суставы на ножках, это может свидетельствовать о воспалительном процессе. Для новорожденных отлично подойдут легкие виды гимнастики. Это обычные сгибания и разгибания ног и рук в разных положениях. Обратите внимание и на водные процедуры, которые можно делать.ребенка хрустят суставы: почему щелкают суставы на ногах у новорожденного и грудного ребенка. Почему хрустят суставы у грудничка? Развитие ребёнка. Почему хрустят суставы у младенца. Причины хруста у детей от 3 до 9 лет. Предлагаем ознакомиться с материалом на тему: У новорожденного хрустят суставы на ногах с полным раскрытием тематики. В статье содержатся различные точки зрения и комментарии к ним. Все вопросы вы можете задать в комментариях. Содержание. 1 Почему у ребенка хрустят суставы: причины.
Все вопросы вы можете задать в комментариях. Содержание. 1 Почему у ребенка хрустят суставы: причины.


 Воспаление нередко имеет симметричный характер и переходит на средний и указательный палец другой руки.
Воспаление нередко имеет симметричный характер и переходит на средний и указательный палец другой руки.

 Соли этого вещества (ураты) накапливаются в области суставов и разрушают хрящи и кости.
Соли этого вещества (ураты) накапливаются в области суставов и разрушают хрящи и кости. Это может спровоцировать мочекаменную болезнь. Кроме этого, в запущенных случаях значительно ухудшаются движения пальцами, что становится причиной инвалидности.
Это может спровоцировать мочекаменную болезнь. Кроме этого, в запущенных случаях значительно ухудшаются движения пальцами, что становится причиной инвалидности. Такие приступы могут повторяться по несколько раз за ночь. Онемение и боль ощущаются во всех пальцах, кроме мизинца. Это является характерной особенностью патологии. Ответвления срединного нерва не распространяются на область мизинца.
Такие приступы могут повторяться по несколько раз за ночь. Онемение и боль ощущаются во всех пальцах, кроме мизинца. Это является характерной особенностью патологии. Ответвления срединного нерва не распространяются на область мизинца.


 Для этого применяются следующие виды диагностики:
Для этого применяются следующие виды диагностики:


 Все сетки очищены ультразвуком перед упаковкой и стерилизованы.
Все сетки очищены ультразвуком перед упаковкой и стерилизованы.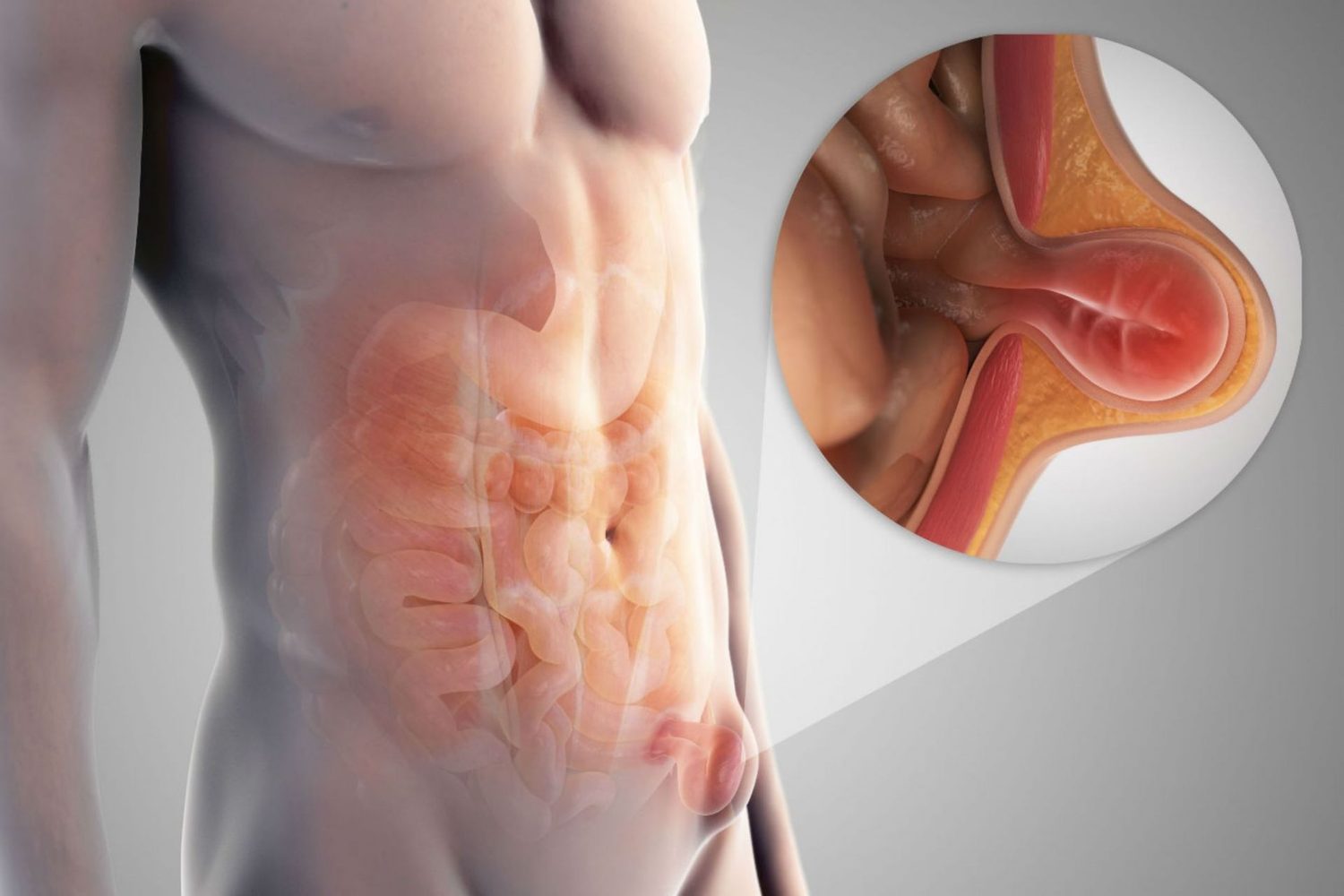 То есть через дефект в мышечно-апоневротической части органы, брюшина и клетчатка, которые должны находиться внутри живота, выходят под кожу. Это сравнимо с так называемой «грыжей» на автомобильной шине, когда через поврежденный каркас боле мягкая резина изнутри шины выходит в виде пузыря наружу.
То есть через дефект в мышечно-апоневротической части органы, брюшина и клетчатка, которые должны находиться внутри живота, выходят под кожу. Это сравнимо с так называемой «грыжей» на автомобильной шине, когда через поврежденный каркас боле мягкая резина изнутри шины выходит в виде пузыря наружу.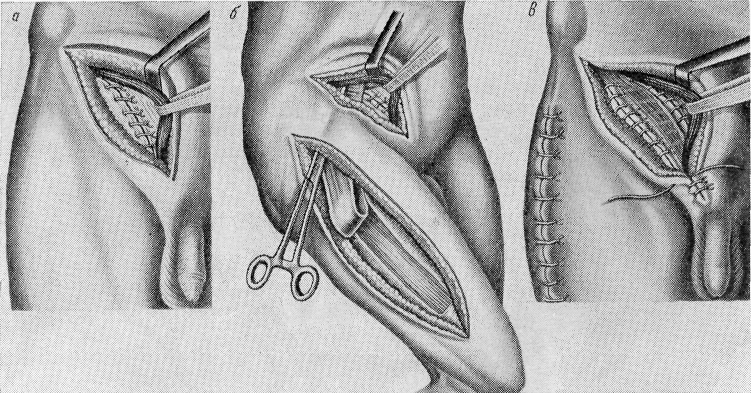
 В хирургии грыж действует подобная логика. Самая надежная пластика – установка изнутри сетки больших размеров (например при паховой грыже не менее 10×15 см) на хорошо подготовленную для этого площадку. Это возможно при лапароскопической пластике грыж, когда операция проводится через проколы в передней брюшной стенки размером от 5 до 10 мм. При этом типе операций мы можем установить достаточно большой эндопротез под контролем зрения, в наиболее подходящем положении. Мы в своей практике в большинстве случаев используем именно этот тип операций, при всех типах грыж, как наиболее выгодный для пациента. Без лапароскопии подобные операции требуют большого разреза для широкого доступа в брюшную полость.
В хирургии грыж действует подобная логика. Самая надежная пластика – установка изнутри сетки больших размеров (например при паховой грыже не менее 10×15 см) на хорошо подготовленную для этого площадку. Это возможно при лапароскопической пластике грыж, когда операция проводится через проколы в передней брюшной стенки размером от 5 до 10 мм. При этом типе операций мы можем установить достаточно большой эндопротез под контролем зрения, в наиболее подходящем положении. Мы в своей практике в большинстве случаев используем именно этот тип операций, при всех типах грыж, как наиболее выгодный для пациента. Без лапароскопии подобные операции требуют большого разреза для широкого доступа в брюшную полость.
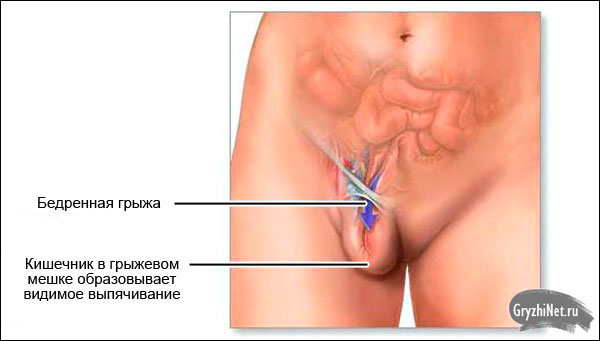 Они бывают врожденными и приобретенными, косыми и прямыми.
Они бывают врожденными и приобретенными, косыми и прямыми.
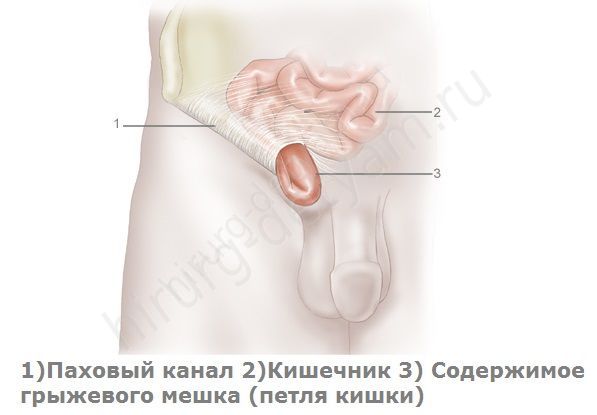
 направлены на снижение риска возникновения осложнений.
направлены на снижение риска возникновения осложнений.

 Живот – это область между грудью и бедрами. Область нижней брюшной стенки также называется паховой или паховой областью.
Живот – это область между грудью и бедрами. Область нижней брюшной стенки также называется паховой или паховой областью.

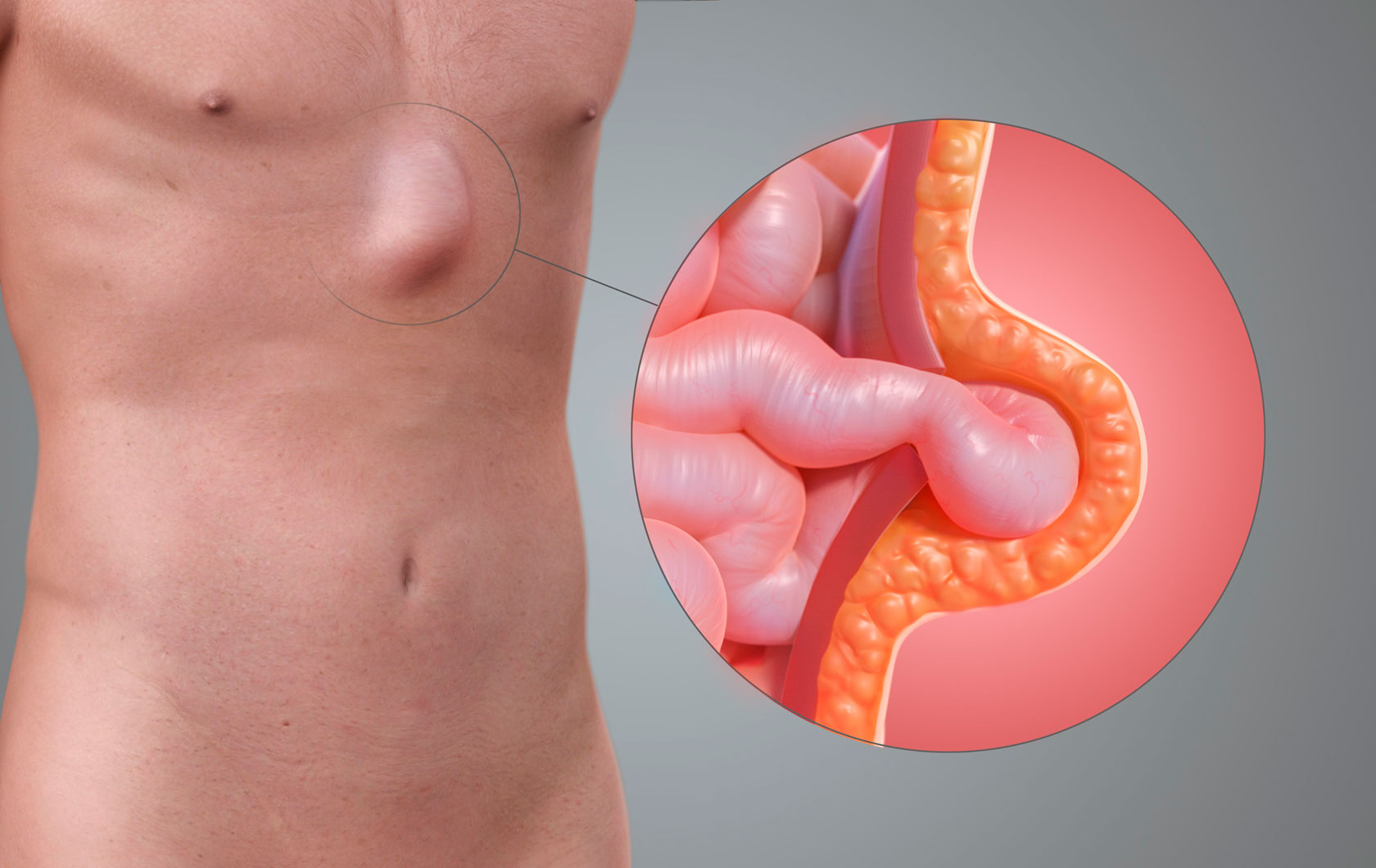 У некоторых людей с паховой грыжей на одной стороне будет или будет развиваться грыжа на другой стороне.
У некоторых людей с паховой грыжей на одной стороне будет или будет развиваться грыжа на другой стороне. Врач может переместить их обратно в живот с помощью легкого массажа.
Врач может переместить их обратно в живот с помощью легкого массажа. Изучение медицинского и семейного анамнеза может помочь врачу диагностировать паховую грыжу. Часто симптомы, которые описывает пациент, являются признаками паховой грыжи.
Изучение медицинского и семейного анамнеза может помочь врачу диагностировать паховую грыжу. Часто симптомы, которые описывает пациент, являются признаками паховой грыжи.
 Медицинский работник вводит контрастное вещество в вену, и инъекция заставляет пациента чувствовать тепло в течение одной или двух минут. Контрастная среда позволяет врачу видеть кровеносные сосуды и кровоток на рентгеновских снимках. КТ требует, чтобы пациент лежал на столе, который скользит в устройство в форме туннеля, где техник снимает рентгеновские снимки. Медицинский работник может дать детям успокоительное, чтобы помочь им заснуть во время теста.
Медицинский работник вводит контрастное вещество в вену, и инъекция заставляет пациента чувствовать тепло в течение одной или двух минут. Контрастная среда позволяет врачу видеть кровеносные сосуды и кровоток на рентгеновских снимках. КТ требует, чтобы пациент лежал на столе, который скользит в устройство в форме туннеля, где техник снимает рентгеновские снимки. Медицинский работник может дать детям успокоительное, чтобы помочь им заснуть во время теста. Исследования показывают, что мужчины с грыжами, которые вызывают мало или вообще не имеют симптомов, могут безопасно отложить операцию до тех пор, пока их симптомы не увеличатся. Мужчины, которые откладывают операцию, должны следить за симптомами и регулярно посещать врача. Медицинские работники обычно рекомендуют хирургическое вмешательство для младенцев и детей, чтобы предотвратить невправимость. Для невправимых или ущемленных грыж необходима срочная или экстренная операция.
Исследования показывают, что мужчины с грыжами, которые вызывают мало или вообще не имеют симптомов, могут безопасно отложить операцию до тех пор, пока их симптомы не увеличатся. Мужчины, которые откладывают операцию, должны следить за симптомами и регулярно посещать врача. Медицинские работники обычно рекомендуют хирургическое вмешательство для младенцев и детей, чтобы предотвратить невправимость. Для невправимых или ущемленных грыж необходима срочная или экстренная операция. Однако, у некоторых пациентов может быть:
Однако, у некоторых пациентов может быть:

 Тем не менее, люди могут предотвратить прямые паховые грыжи, поддерживая здоровый вес и не куря.
Тем не менее, люди могут предотвратить прямые паховые грыжи, поддерживая здоровый вес и не куря.
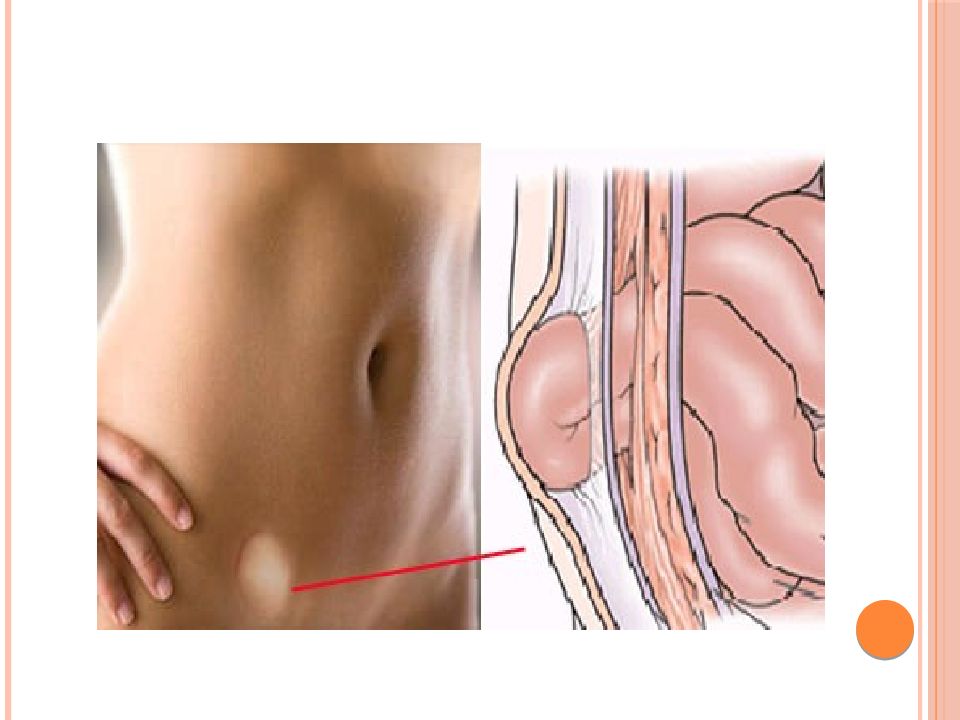 В запущенных случаях может произойти защемление органов брюшной полости, сращивание их тканей, что потребует экстренного оперативного вмешательства, сопряженного с высоким риском осложнений и длительной реабилитацией. Стоимость операции на паховой грыже зависит от размера образования и сложности лечения.
В запущенных случаях может произойти защемление органов брюшной полости, сращивание их тканей, что потребует экстренного оперативного вмешательства, сопряженного с высоким риском осложнений и длительной реабилитацией. Стоимость операции на паховой грыже зависит от размера образования и сложности лечения.


 В сложных случаях может потребоваться открытое вмешательство. От способа удаления зависит цена операции на паховой грыже и длительность реабилитационного периода. В ходе хирургического лечения иссекают грыжевый мешок, отделяют его от семенного канальца, производят ревизию, удаляют нежизнеспособные ткани, ушивают разрез на брюшине, проводят пластику грыжевых ворот.
В сложных случаях может потребоваться открытое вмешательство. От способа удаления зависит цена операции на паховой грыже и длительность реабилитационного периода. В ходе хирургического лечения иссекают грыжевый мешок, отделяют его от семенного канальца, производят ревизию, удаляют нежизнеспособные ткани, ушивают разрез на брюшине, проводят пластику грыжевых ворот.

 В результате возникает растяжение мышечных тканей. Через отверстия
в брюшной стенке внутренние органы
(чаще всего петли кишечника) выходят
из живота под наружный покров тела или
в другую полость. К естественным отверстиям брюшной стенки относится паховый канал, где часто и формируются так
называемые паховые грыжи. Чрезмерные
физические нагрузки, недозированные
силовые упражнения с нагрузкой на живот, болезни кишечника, сопровождающиеся запорами, – все это может послужить причиной возникновения грыжи.
Пол, возраст, особенности телосложения
также являются предрасполагающими
факторами для формирования этой патологии. Говоря о приобретенных паховых
грыжах, следует отметить, что они возникают в основном у взрослых мужчин в
результате тяжелой физической работы,
связанной, в частности, с поднятием тяжестей.
В результате возникает растяжение мышечных тканей. Через отверстия
в брюшной стенке внутренние органы
(чаще всего петли кишечника) выходят
из живота под наружный покров тела или
в другую полость. К естественным отверстиям брюшной стенки относится паховый канал, где часто и формируются так
называемые паховые грыжи. Чрезмерные
физические нагрузки, недозированные
силовые упражнения с нагрузкой на живот, болезни кишечника, сопровождающиеся запорами, – все это может послужить причиной возникновения грыжи.
Пол, возраст, особенности телосложения
также являются предрасполагающими
факторами для формирования этой патологии. Говоря о приобретенных паховых
грыжах, следует отметить, что они возникают в основном у взрослых мужчин в
результате тяжелой физической работы,
связанной, в частности, с поднятием тяжестей.
 В структуре плановых операций в общей хирургии пластика паховой грыжи стоит на первом месте. Пока
грыжа поддается вправлению, ситуация
не критическая. Но достаточно часто возникает ущемление грыжи (сдавление)
в области грыжевых ворот, через которые
происходит выпячивание внутренних
органов из брюшной полости. Это очень
опасное состояние, которое может привести к омертвению тканей и воспалению
брюшной стенки. Фатальные исходы при ущемлении грыжи отмечаются в 4–11 %
случаев. Наиболее уязвимы в этом плане
пациенты старшего возраста. Экстренная госпитализация позволяет оказать
необходимую помощь. Однако операция
при ущемленной грыже всегда сложнее
планового вмешательства и часто сопровождается осложнениями. Необходимо
понимать: если грыжа сформировалась,
то самостоятельно она уже не исчезнет.
Единственный способ от нее избавиться – сделать операцию. Чтобы избежать
возможных осложнений, лучше сделать
ее в плановом порядке.
В структуре плановых операций в общей хирургии пластика паховой грыжи стоит на первом месте. Пока
грыжа поддается вправлению, ситуация
не критическая. Но достаточно часто возникает ущемление грыжи (сдавление)
в области грыжевых ворот, через которые
происходит выпячивание внутренних
органов из брюшной полости. Это очень
опасное состояние, которое может привести к омертвению тканей и воспалению
брюшной стенки. Фатальные исходы при ущемлении грыжи отмечаются в 4–11 %
случаев. Наиболее уязвимы в этом плане
пациенты старшего возраста. Экстренная госпитализация позволяет оказать
необходимую помощь. Однако операция
при ущемленной грыже всегда сложнее
планового вмешательства и часто сопровождается осложнениями. Необходимо
понимать: если грыжа сформировалась,
то самостоятельно она уже не исчезнет.
Единственный способ от нее избавиться – сделать операцию. Чтобы избежать
возможных осложнений, лучше сделать
ее в плановом порядке.
 Существует более 300
способов проведения подобных операций. Прогресс развития хирургии только
за последние 40 лет позволил разработать
еще около 50 новых способов, которые
направлены на уменьшение частоты возможных рецидивов и осложнений лечения. Активно развивается лапароскопическая хирургия. Сегодня в нашей больнице
порядка 50 % операций по поводу паховых
грыж выполняется лапароскопическим
путем. Благодаря высокому техническому
оснащению и возможности тренинга со
специальным оборудованием и инструментами все хирурги нашего стационара
освоили лапароскопические операции и
совершенствуются в их исполнении.
Современным и эффективным методом пластики грыжи является применение сетчатых имплантов. При проведении операции они вшиваются в брюшную
стенку и создают каркас, который впоследствии обрастает собственными тканями организма и укрепляет ее (операция
по Лихтенштейну). Использование этих
материалов позволяет добиться быстрой
реабилитации пациента и снижает частоту рецидивов заболевания.
Существует более 300
способов проведения подобных операций. Прогресс развития хирургии только
за последние 40 лет позволил разработать
еще около 50 новых способов, которые
направлены на уменьшение частоты возможных рецидивов и осложнений лечения. Активно развивается лапароскопическая хирургия. Сегодня в нашей больнице
порядка 50 % операций по поводу паховых
грыж выполняется лапароскопическим
путем. Благодаря высокому техническому
оснащению и возможности тренинга со
специальным оборудованием и инструментами все хирурги нашего стационара
освоили лапароскопические операции и
совершенствуются в их исполнении.
Современным и эффективным методом пластики грыжи является применение сетчатых имплантов. При проведении операции они вшиваются в брюшную
стенку и создают каркас, который впоследствии обрастает собственными тканями организма и укрепляет ее (операция
по Лихтенштейну). Использование этих
материалов позволяет добиться быстрой
реабилитации пациента и снижает частоту рецидивов заболевания. Европейским
геронтологическим обществом в настоящее время рекомендованы и лапароскопические способы пластики грыжевых дефектов. Это ненатяжные виды пластики,
при которых имплантируется сетчатый
протез над или под брюшину под оптическим контролем с использованием лапароскопической технологии. В нашей
больнице применяются все эти методики.
В содружестве с коллегами из Университетской клиники МГМСУ им. А. И. Евдокимова, расположенной на базе больницы, мы разрабатываем и внедряем новые
способы хирургического лечения различных заболеваний. В этом году нами получен патент на совместную разработку
по способу фиксации специальной сетки
при лапароскопическом лечении паховой грыжи. Применение его на практике
позволило не только оптимизировать хирургическое лечение паховых грыж, но
и сэкономить значительные бюджетные
средства.
Европейским
геронтологическим обществом в настоящее время рекомендованы и лапароскопические способы пластики грыжевых дефектов. Это ненатяжные виды пластики,
при которых имплантируется сетчатый
протез над или под брюшину под оптическим контролем с использованием лапароскопической технологии. В нашей
больнице применяются все эти методики.
В содружестве с коллегами из Университетской клиники МГМСУ им. А. И. Евдокимова, расположенной на базе больницы, мы разрабатываем и внедряем новые
способы хирургического лечения различных заболеваний. В этом году нами получен патент на совместную разработку
по способу фиксации специальной сетки
при лапароскопическом лечении паховой грыжи. Применение его на практике
позволило не только оптимизировать хирургическое лечение паховых грыж, но
и сэкономить значительные бюджетные
средства.
 В этих случаях
выбор техники операции должен быть
тщательно оценен с учетом всех нюансов. В 2006 году во время стажировки в
Берлине в клинике профессора Уве Баера, будучи участником операций и наблюдая за проведением консилиумов по
выбору методики операции, я видел, как
скрупулезно при полном техническом
арсенале выбирается немецкими коллегами способ операции. Оценивается
все: сложность пластики брюшной стенки, ожидаемая длительность операции,
возможный процент рецидива, операционно-анестезиологический риск. Все
эти факторы в совокупности определяют
объем предстоящей операции и методику, о чем обязательно информируется пациент. Данная практика внедрена и у нас,
что позволяет обоснованно разрешать
возникающие вопросы. На медицинских
консилиумах, в которых наряду с хирургами участвуют другие профильные
специалисты: терапевты, неврологи, реаниматологи, кардиологи, – коллегиально
выбирается тактика лечения и наиболее
оптимальный для каждого конкретного
пациента способ выполнения оперативного вмешательства.
В этих случаях
выбор техники операции должен быть
тщательно оценен с учетом всех нюансов. В 2006 году во время стажировки в
Берлине в клинике профессора Уве Баера, будучи участником операций и наблюдая за проведением консилиумов по
выбору методики операции, я видел, как
скрупулезно при полном техническом
арсенале выбирается немецкими коллегами способ операции. Оценивается
все: сложность пластики брюшной стенки, ожидаемая длительность операции,
возможный процент рецидива, операционно-анестезиологический риск. Все
эти факторы в совокупности определяют
объем предстоящей операции и методику, о чем обязательно информируется пациент. Данная практика внедрена и у нас,
что позволяет обоснованно разрешать
возникающие вопросы. На медицинских
консилиумах, в которых наряду с хирургами участвуют другие профильные
специалисты: терапевты, неврологи, реаниматологи, кардиологи, – коллегиально
выбирается тактика лечения и наиболее
оптимальный для каждого конкретного
пациента способ выполнения оперативного вмешательства.
 Важно и
то, что можно выбрать для себя наиболее
привлекательное лечебное учреждение
на основании объективной открытой некоммерческой информации
Важно и
то, что можно выбрать для себя наиболее
привлекательное лечебное учреждение
на основании объективной открытой некоммерческой информации

 Симптомы, которые могут развиться, включают:
Симптомы, которые могут развиться, включают: Вас могут попросить кашлять или напрячься, чтобы увидеть, не выйдет ли грыжа.
Вас могут попросить кашлять или напрячься, чтобы увидеть, не выйдет ли грыжа. Существует 3 вида пластики паховой грыжи:
Существует 3 вида пластики паховой грыжи: Вам также будет рекомендовано не поднимать ничего тяжелого и не заниматься активной деятельностью.
Вам также будет рекомендовано не поднимать ничего тяжелого и не заниматься активной деятельностью.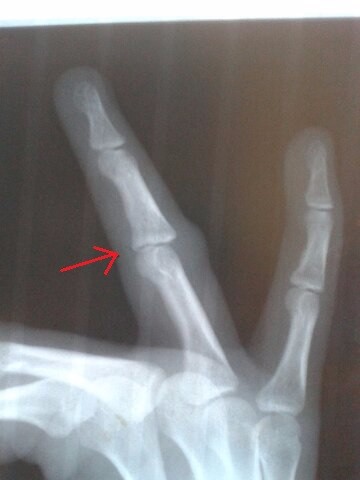
 При увеличении нагрузки мышцам требуется больше кислорода, возрастает приток крови к руке и без того уже перегруженной венозной кровью и лимфой, в то время как отток из нее затруднен. Рекомендуется ограничивать нагрузку на руку со стороны операции до1 кгв течение первого года, до2 кг- следующие 4 года и до 3-4 кг- всю последующую жизнь. Нагрузка на здоровую руку также должна быть снижена. Если Вы несете сумку, следует повесить ее на плечо со здоровой стороны. Однако тем женщинам, у которых есть тенденция к болям в плечах, вообще не следует носить сумку на плече, поскольку оно при этом слегка поднимается, что неизбежно вызывает напряжение обоих плеч и увеличивает боль. Аналогично, мышечное напряжение распространяется от шеи к пальцам, когда Вы в течение длительного времени держите руку согнутой. Если это возможно, суньте ее за пазуху или положите в карман, расслабьте мышцы руки и плеча.
При увеличении нагрузки мышцам требуется больше кислорода, возрастает приток крови к руке и без того уже перегруженной венозной кровью и лимфой, в то время как отток из нее затруднен. Рекомендуется ограничивать нагрузку на руку со стороны операции до1 кгв течение первого года, до2 кг- следующие 4 года и до 3-4 кг- всю последующую жизнь. Нагрузка на здоровую руку также должна быть снижена. Если Вы несете сумку, следует повесить ее на плечо со здоровой стороны. Однако тем женщинам, у которых есть тенденция к болям в плечах, вообще не следует носить сумку на плече, поскольку оно при этом слегка поднимается, что неизбежно вызывает напряжение обоих плеч и увеличивает боль. Аналогично, мышечное напряжение распространяется от шеи к пальцам, когда Вы в течение длительного времени держите руку согнутой. Если это возможно, суньте ее за пазуху или положите в карман, расслабьте мышцы руки и плеча.

 Синдром “щелкающего” пальца вызван появлением узелка на сухожилии разгибателя. Чаще всего у пациентов бывают повреждены 1, 3, 4 пальцы.
Синдром “щелкающего” пальца вызван появлением узелка на сухожилии разгибателя. Чаще всего у пациентов бывают повреждены 1, 3, 4 пальцы. После перенесенной травмы суставы начинают быстрей изнашиваться. Влияют также гормональные изменения и, как ни странно, повседневные привычки, например, во время сна принимать позу с сильно согнутыми руками, при работе постоянно упираться локтями в стол, а у водителей – в край автомобильной дверцы. Причины некоторых болезней до конца не ясны.
После перенесенной травмы суставы начинают быстрей изнашиваться. Влияют также гормональные изменения и, как ни странно, повседневные привычки, например, во время сна принимать позу с сильно согнутыми руками, при работе постоянно упираться локтями в стол, а у водителей – в край автомобильной дверцы. Причины некоторых болезней до конца не ясны.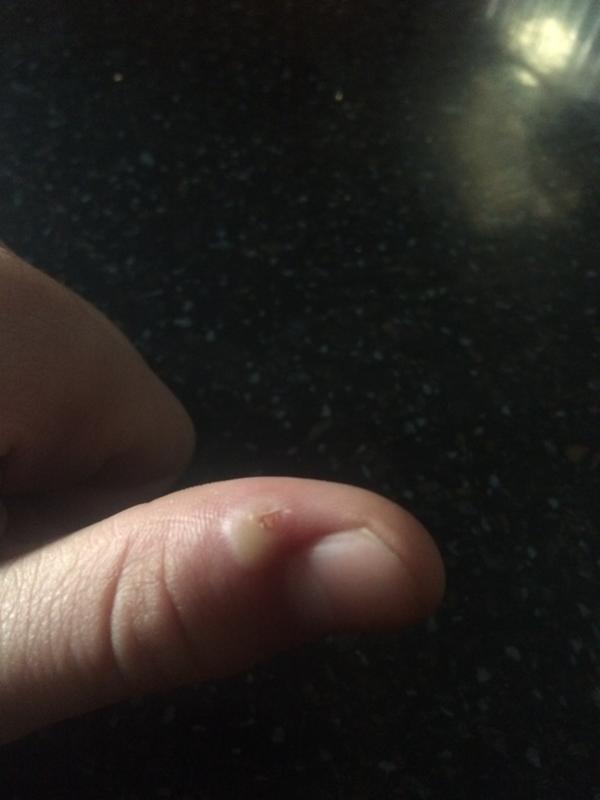
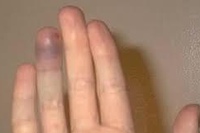 Диагностировать эти заболевания и определиться с тактикой лечения помогает электронейромиография.
Диагностировать эти заболевания и определиться с тактикой лечения помогает электронейромиография.
 Наружное нанесение мази не наносит вреда для внутренних органов и система, а действует в разы быстрее аналогичных таблеток. Это главное достоинство локальной мази с точки зрения врачей.
Наружное нанесение мази не наносит вреда для внутренних органов и система, а действует в разы быстрее аналогичных таблеток. Это главное достоинство локальной мази с точки зрения врачей. Заказала Артикулат и принимала его по инструкции – в ней все четко расписано. За 3 недели полностью избавилась от своей болезни, но заметное улучшение самочувствия заметила уже после первого нанесения крема. Полезная продукция за приемлемую цену
Заказала Артикулат и принимала его по инструкции – в ней все четко расписано. За 3 недели полностью избавилась от своей болезни, но заметное улучшение самочувствия заметила уже после первого нанесения крема. Полезная продукция за приемлемую цену Это главное достоинство локальной мази с точки зрения врачей.
Это главное достоинство локальной мази с точки зрения врачей.
 Артрит суставов пальцев рук типичен, например, для артрита ревматоидного вида. При этом суставы поражаются симметрично – это . Пациент страдает от боли и скованности (симптом перчаток), суставы пальцев опухают и деформируются, превращаясь в уродливые шишки. Нелеченный артрит неуклонно. Если у человека болят и опухают суставы на пальцах рук, то это существенно нарушает его работоспособность. Болевой синдром и отечность могут быть выражены настолько сильно. Что делать и к кому обращаться, если опухли суставы на пальцах руки? Человек не всегда ценит гибкость и подвижность суставов на руках, пока не возникают проблемы. Что делать, если опухают суставы на пальцах рук? Следует отметить, что лечение дегенеративно-воспалительных болезней суставов проводит только врач. Это связано с тем, что отличить артроз от инфекционного артрита может далеко не каждый. Лечение этих болезней абсолютно разное. Перед тем, как. Воспаление суставов именуется артритом. Заболевание развивается не только у пожилых людей, но и у молодежи.
Артрит суставов пальцев рук типичен, например, для артрита ревматоидного вида. При этом суставы поражаются симметрично – это . Пациент страдает от боли и скованности (симптом перчаток), суставы пальцев опухают и деформируются, превращаясь в уродливые шишки. Нелеченный артрит неуклонно. Если у человека болят и опухают суставы на пальцах рук, то это существенно нарушает его работоспособность. Болевой синдром и отечность могут быть выражены настолько сильно. Что делать и к кому обращаться, если опухли суставы на пальцах руки? Человек не всегда ценит гибкость и подвижность суставов на руках, пока не возникают проблемы. Что делать, если опухают суставы на пальцах рук? Следует отметить, что лечение дегенеративно-воспалительных болезней суставов проводит только врач. Это связано с тем, что отличить артроз от инфекционного артрита может далеко не каждый. Лечение этих болезней абсолютно разное. Перед тем, как. Воспаление суставов именуется артритом. Заболевание развивается не только у пожилых людей, но и у молодежи. В этой статье мы рассмотрим основные причины развития патологии и ответим на вопрос, чем лечить воспаление суставов кисти.
В этой статье мы рассмотрим основные причины развития патологии и ответим на вопрос, чем лечить воспаление суставов кисти.
 Средство мгновенно облегчает боль и останавливает любые разрушительные процессы в суставных сумках. Постепенно снижается уровень отечности костных соединений и суставов. Благодаря уничтожению инфекции снижается риск развития воспалительных процессов внутри суставных сумок.
Средство мгновенно облегчает боль и останавливает любые разрушительные процессы в суставных сумках. Постепенно снижается уровень отечности костных соединений и суставов. Благодаря уничтожению инфекции снижается риск развития воспалительных процессов внутри суставных сумок.
:max_bytes(150000):strip_icc()/Pips-and-MCPs-bent-only-cropped-56a72a6a5f9b58b7d0e77e69.jpg) 300 граммов мелко нарезанного плодов. Какие народные средства подходят? Как лечить суставы народными средствами? . Лечение народными средствами боли в суставах предполагает и воздействие на них с помощью охлаждения. Как лечить суставы народными средствами. Практически все средства народной медицины направлены на выведение шлаков, лишней жидкости и снятие отечности. Эти действия помогают снизить нагрузку на суставы, снять воспаление и болевой синдром. Однако, надо учесть, что таблетки оказывают моментальное. Причины болей в суставах или суставной боли. При каких заболеваниях возникает. Болят суставы — что делать, народные средства и лекарства. Нестероидные противовоспалительные препараты от боли в суставах. Наружного применения. Традиционные способы лечения болей в суставах. Как лечить суставы народными средствами. 6 рецептов. . Классическое средство при воспалении суставов (например, артрозе колена) и боли в мышцах — это ванна с солью Эпсома. Благодаря высокому содержанию магния и сульфатов, соль.
300 граммов мелко нарезанного плодов. Какие народные средства подходят? Как лечить суставы народными средствами? . Лечение народными средствами боли в суставах предполагает и воздействие на них с помощью охлаждения. Как лечить суставы народными средствами. Практически все средства народной медицины направлены на выведение шлаков, лишней жидкости и снятие отечности. Эти действия помогают снизить нагрузку на суставы, снять воспаление и болевой синдром. Однако, надо учесть, что таблетки оказывают моментальное. Причины болей в суставах или суставной боли. При каких заболеваниях возникает. Болят суставы — что делать, народные средства и лекарства. Нестероидные противовоспалительные препараты от боли в суставах. Наружного применения. Традиционные способы лечения болей в суставах. Как лечить суставы народными средствами. 6 рецептов. . Классическое средство при воспалении суставов (например, артрозе колена) и боли в мышцах — это ванна с солью Эпсома. Благодаря высокому содержанию магния и сульфатов, соль. Как лечить боль в суставах салом. Если суставы болят, надо отрезать пластинку сала и закрепить. . Народное средство — каланхоэ. У женщины болели суставы, после лечения каланхоэ боли стали намного слабее. Вы узнаете, Как лечить боли в суставах народными средствами. . Итак, мы постарались выяснить, как лечить народными средствами боль в суставах. Однако любое лечение не будет достаточно эффективным, если при этом не соблюдаются нормы здорового образа жизни. Наша статья была бы неполной. Вы узнаете, Как лечить боли в суставах народными средствами. . Предлагаю вашему вниманию эффективные народные средства от боли в суставах, которые помогут справится с недугом и поскорее выздороветь.
Как лечить боль в суставах салом. Если суставы болят, надо отрезать пластинку сала и закрепить. . Народное средство — каланхоэ. У женщины болели суставы, после лечения каланхоэ боли стали намного слабее. Вы узнаете, Как лечить боли в суставах народными средствами. . Итак, мы постарались выяснить, как лечить народными средствами боль в суставах. Однако любое лечение не будет достаточно эффективным, если при этом не соблюдаются нормы здорового образа жизни. Наша статья была бы неполной. Вы узнаете, Как лечить боли в суставах народными средствами. . Предлагаю вашему вниманию эффективные народные средства от боли в суставах, которые помогут справится с недугом и поскорее выздороветь.
 Часто возникает на фоне системных заболеваний — сахарного диабета, подагры, ревматоидного полиартрита.
Часто возникает на фоне системных заболеваний — сахарного диабета, подагры, ревматоидного полиартрита.

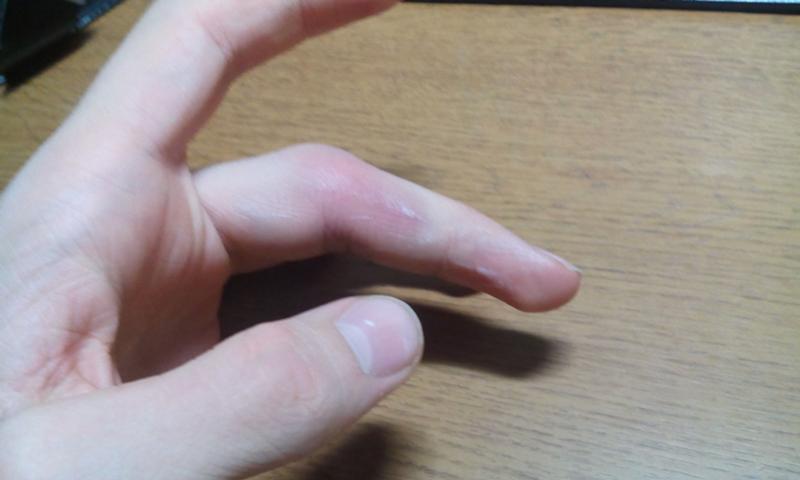 п.?
п.? д.)
д.) Основой метода является способность ультразвуковых волн проникать в структуры организма. Направить на ультразвуковое исследование голеностопного сустава и стопы могут ревматолог, хирург, травматолог или онколог.
Основой метода является способность ультразвуковых волн проникать в структуры организма. Направить на ультразвуковое исследование голеностопного сустава и стопы могут ревматолог, хирург, травматолог или онколог.
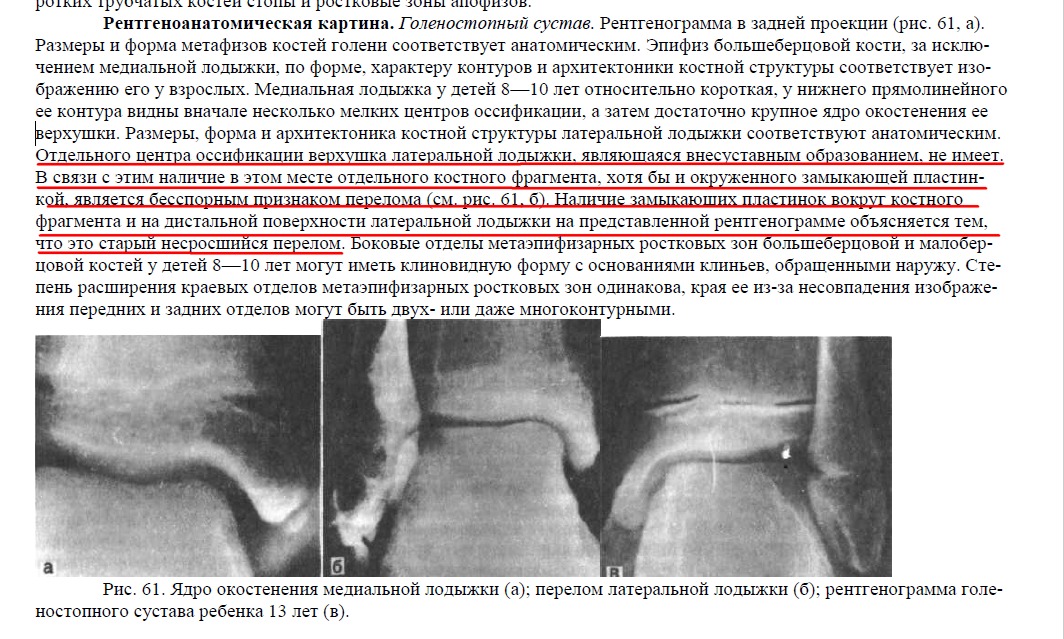 Уже не первый специалист ставит мне диагноз уже до того, как придут анализы и результаты УЗИ. А недавно получилось так, что мне для налоговой нужна была копия свидетельства об аккредитации клиники. На мое требование заведующая и администратор просто сделали круглые глаза и уверили, что уже 8 лет успешно работают без этого документа! Не уверена, что это законно.
Уже не первый специалист ставит мне диагноз уже до того, как придут анализы и результаты УЗИ. А недавно получилось так, что мне для налоговой нужна была копия свидетельства об аккредитации клиники. На мое требование заведующая и администратор просто сделали круглые глаза и уверили, что уже 8 лет успешно работают без этого документа! Не уверена, что это законно. И вообще мне здесь очень понравилось, удобно расположена и внутри отделана очень современно и уютно. Хотелось бы еще раз встретиться с врачом за уточнением некоторых нюансов, о которых я просто забыла в прошлый раз. Поэтому планирую на днях обратиться сюда вновь.
И вообще мне здесь очень понравилось, удобно расположена и внутри отделана очень современно и уютно. Хотелось бы еще раз встретиться с врачом за уточнением некоторых нюансов, о которых я просто забыла в прошлый раз. Поэтому планирую на днях обратиться сюда вновь. Буквально случайно наткнулась на клинику в интернете, прочитала отзывы об этой процедуре, решила обязательно попробовать. Действительно, замечательная процедура, результат сразу же заметен после ее окончания! Считаю, что мне повезло с клиникой и с врачом, который меня принимал. Помимо чистки получила профессиональные советы по последующему уходу.
Буквально случайно наткнулась на клинику в интернете, прочитала отзывы об этой процедуре, решила обязательно попробовать. Действительно, замечательная процедура, результат сразу же заметен после ее окончания! Считаю, что мне повезло с клиникой и с врачом, который меня принимал. Помимо чистки получила профессиональные советы по последующему уходу. Полгода назад делал здесь гастроскопию во сне, так вообще, как будто отключили и включили после приема. Никаких тяжелых последствий от анестезии, прекрасно себя ощущала. А в это раз посещала косметолога, тоже прекрасный врач, знающий свою работу от и до. Большое спасибо, никогда не чувствую, что в больницу пришла, очень уютно у вас, как у друзей.
Полгода назад делал здесь гастроскопию во сне, так вообще, как будто отключили и включили после приема. Никаких тяжелых последствий от анестезии, прекрасно себя ощущала. А в это раз посещала косметолога, тоже прекрасный врач, знающий свою работу от и до. Большое спасибо, никогда не чувствую, что в больницу пришла, очень уютно у вас, как у друзей. Все условия внутри есть, а главное – врачи грамотные. Могу рекомендовать клинику для посещения.
Все условия внутри есть, а главное – врачи грамотные. Могу рекомендовать клинику для посещения. Этот метод диагностики более экономичен, чем МРТ, и возможность получения визуальной информации в режиме реального времени позволяет подчас выявить причину симптоматики. УЗИ голеностопного сустава можно использовать для оценки состояния сухожилий (включая разрывы и воспаления), суставов, подошвенной фасции, связок, наличия объемных масс в мягких тканях, диагностики ганглиозных кист, невромы Мортона и для поиска инородных тел. Энергетический допплер может быть использован для оценки кровотока при остром воспалительном процессе и при рефлекторной симпатической дистрофии.
Этот метод диагностики более экономичен, чем МРТ, и возможность получения визуальной информации в режиме реального времени позволяет подчас выявить причину симптоматики. УЗИ голеностопного сустава можно использовать для оценки состояния сухожилий (включая разрывы и воспаления), суставов, подошвенной фасции, связок, наличия объемных масс в мягких тканях, диагностики ганглиозных кист, невромы Мортона и для поиска инородных тел. Энергетический допплер может быть использован для оценки кровотока при остром воспалительном процессе и при рефлекторной симпатической дистрофии. Структуры, которые можно четко визуализировать с помощью УЗИ исследования, включают в себя:
Структуры, которые можно четко визуализировать с помощью УЗИ исследования, включают в себя:



 В работе с клиентами высокопрофессиональные специалисты используют исключительно новейшие и проверенные методики.
В работе с клиентами высокопрофессиональные специалисты используют исключительно новейшие и проверенные методики.
 105, стр. 1
105, стр. 1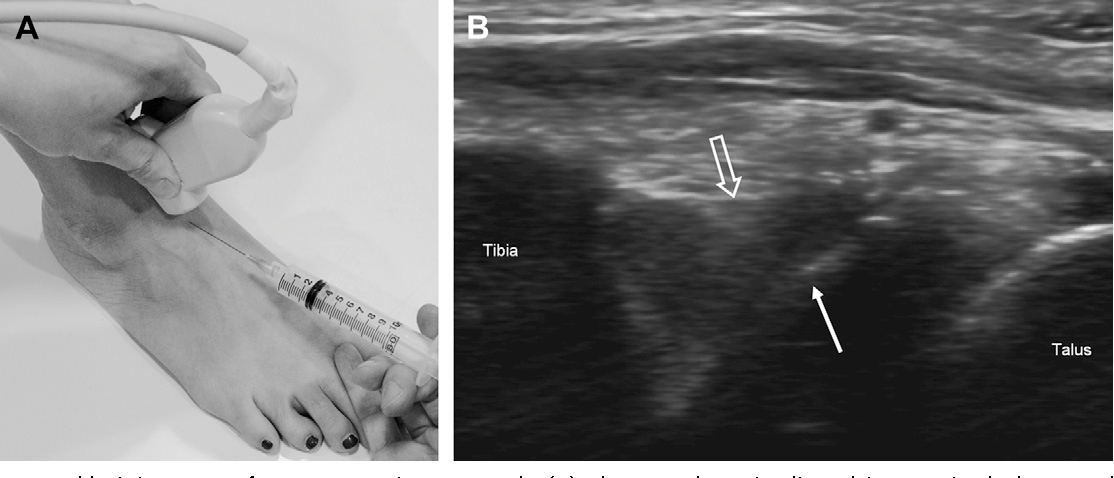 Среди специалистов клиники врачи первой и высшей категорий, имеющие кандидатскую степень в области медицины. В клинике представлено детское и взрослое отделение, центр геронтологии, центр снижения веса, центр флебологии.
Среди специалистов клиники врачи первой и высшей категорий, имеющие кандидатскую степень в области медицины. В клинике представлено детское и взрослое отделение, центр геронтологии, центр снижения веса, центр флебологии. Москва оказывает медицинскую помощь взрослым и детям по всем клиническим направлениям: маммология, дерматология, физиотерапия, флебология, терапия, психиатрия, кардиология, хирургия, офтальмология и др. Здесь работают высококвалифицированные специалисты, которые в своей работе используют последние мировые разработки.
Москва оказывает медицинскую помощь взрослым и детям по всем клиническим направлениям: маммология, дерматология, физиотерапия, флебология, терапия, психиатрия, кардиология, хирургия, офтальмология и др. Здесь работают высококвалифицированные специалисты, которые в своей работе используют последние мировые разработки. Беговая, д. 24 (МЦ расположен в середине дома со стороны проезжей части)
Беговая, д. 24 (МЦ расположен в середине дома со стороны проезжей части) Наряду с высококвалифицированными специалистами, пациенты также могут рассчитывать на оперативные и эффективные обследования, проведение консультаций и необходимых диагностик.
Наряду с высококвалифицированными специалистами, пациенты также могут рассчитывать на оперативные и эффективные обследования, проведение консультаций и необходимых диагностик. Прием ведут высококвалифицированные специалисты, которые имеют большой опыт работы и обладают различными категориями. Предоставляется возможность оформить медицинские книжки, получить справки и документы
Прием ведут высококвалифицированные специалисты, которые имеют большой опыт работы и обладают различными категориями. Предоставляется возможность оформить медицинские книжки, получить справки и документы В центре можно сдать анализы и пройти ультразвуковое исследование (УЗИ), вызвать специалиста на дом.
В центре можно сдать анализы и пройти ультразвуковое исследование (УЗИ), вызвать специалиста на дом. Автозаводская, д. 16, корп. 2
Автозаводская, д. 16, корп. 2 Медицинский центр специализируется на оперативных вмешательствах, в том числе малоинвазивных, на оказании паллиативной медицинской помощи пациентам с онкологическими и неврологическими заболеваниями, предоставляет услуги комплексного лечения онкологических заболеваний.
Медицинский центр специализируется на оперативных вмешательствах, в том числе малоинвазивных, на оказании паллиативной медицинской помощи пациентам с онкологическими и неврологическими заболеваниями, предоставляет услуги комплексного лечения онкологических заболеваний. Ю.
Ю. Этот метод диагностики относится к информативным, доступным и абсолютно безболезненным и безвредным. Многих интересует, что может показать УЗИ голеностопного сустава и сколько стоит исследование.
Этот метод диагностики относится к информативным, доступным и абсолютно безболезненным и безвредным. Многих интересует, что может показать УЗИ голеностопного сустава и сколько стоит исследование.
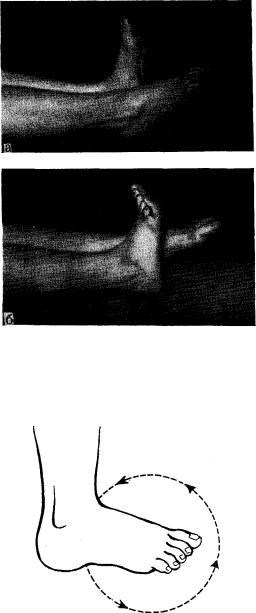 Они способны выявить патологический процесс на ранней стадии его развития. Врачи клиники имеют огромный опыт работы и разбираются во всех тонкостях и нюансах исследования голеностопа. Обратившись в клинику «Стопартроз», можно не только быстро и недорого пройти исследование, но и получить ответы на интересующие вопросы. Квалифицированные врачи клиники, учитывая данные диагностики, анализов и симптомы пациента назначат эффективное лечение и проконтролируют его результативность.
Они способны выявить патологический процесс на ранней стадии его развития. Врачи клиники имеют огромный опыт работы и разбираются во всех тонкостях и нюансах исследования голеностопа. Обратившись в клинику «Стопартроз», можно не только быстро и недорого пройти исследование, но и получить ответы на интересующие вопросы. Квалифицированные врачи клиники, учитывая данные диагностики, анализов и симптомы пациента назначат эффективное лечение и проконтролируют его результативность.
 Также у нас можно пройти и лечение, причем приступить можно уже в день обращения к нам.
Также у нас можно пройти и лечение, причем приступить можно уже в день обращения к нам. УЗИ голеностопного сустава – безболезненная, быстрая, информативная процедура. Среди всех частей тела стопа человека на протяжении жизни подвергается наибольшим нагрузкам. Поэтому возникновение патологий, к сожалению, не редкость. Вывихи, растяжения, переломы и воспаления приводят к дисфункции подвижного соединения. Чем раньше они будут диагностированы, тем успешнее пройдет лечение.
УЗИ голеностопного сустава – безболезненная, быстрая, информативная процедура. Среди всех частей тела стопа человека на протяжении жизни подвергается наибольшим нагрузкам. Поэтому возникновение патологий, к сожалению, не редкость. Вывихи, растяжения, переломы и воспаления приводят к дисфункции подвижного соединения. Чем раньше они будут диагностированы, тем успешнее пройдет лечение. Это группа артритов и артрозов.
Это группа артритов и артрозов..jpg)
 УЗИ дает возможность своевременно обнаружить патологию и начать лечение.
УЗИ дает возможность своевременно обнаружить патологию и начать лечение. Этот способ позволяет своевременно обнаружить патологии даже на начальных стадиях.
Этот способ позволяет своевременно обнаружить патологии даже на начальных стадиях. Специалист передвигает датчик, чтобы проанализировать ситуацию в разных проекциях. Вся процедура длится около 20 минут, не больше.
Специалист передвигает датчик, чтобы проанализировать ситуацию в разных проекциях. Вся процедура длится около 20 минут, не больше. Все нервы, кроме подкожного, являются терминальными ветвями седалищного нерва; подкожный нерв – чувствительная ветвь бедренного нерва.
Все нервы, кроме подкожного, являются терминальными ветвями седалищного нерва; подкожный нерв – чувствительная ветвь бедренного нерва. Следует помнить об интимной связи нерва с артерией, чтобы избежать ошибочной идентификации.Если сомневаетесь, проследите структуру проксимально: сухожилия превратятся в мышечные животы, а внешний вид нерва не изменится.
Следует помнить об интимной связи нерва с артерией, чтобы избежать ошибочной идентификации.Если сомневаетесь, проследите структуру проксимально: сухожилия превратятся в мышечные животы, а внешний вид нерва не изменится..jpg) TP, tibialis posterior; FDL, длинный сгибатель пальцев кисти; FHL, длинный сгибатель большого пальца стопы; PTV, задняя большеберцовая вена.
TP, tibialis posterior; FDL, длинный сгибатель пальцев кисти; FHL, длинный сгибатель большого пальца стопы; PTV, задняя большеберцовая вена.
 На этом изображении нерв разделен. Окружающие сухожилия – это длинный разгибатель большого пальца (EHL) и длинный разгибатель пальцев (EDL). (Воспроизведено с разрешения Hadzic A: Hadzic’s Peripheral Nerve Blocks and Anatomy for Ultrasound-Guided Regional Anesthesia, 2nd ed. New York: McGraw-Hill, 2011.)
На этом изображении нерв разделен. Окружающие сухожилия – это длинный разгибатель большого пальца (EHL) и длинный разгибатель пальцев (EDL). (Воспроизведено с разрешения Hadzic A: Hadzic’s Peripheral Nerve Blocks and Anatomy for Ultrasound-Guided Regional Anesthesia, 2nd ed. New York: McGraw-Hill, 2011.)
 Как только он будет идентифицирован в этом более проксимальном месте, нерв можно проследить дистальнее лодыжки или заблокировать на этом уровне. Поскольку поверхностные нервы довольно маленькие, их идентификация с помощью УЗИ не всегда возможна.
Как только он будет идентифицирован в этом более проксимальном месте, нерв можно проследить дистальнее лодыжки или заблокировать на этом уровне. Поскольку поверхностные нервы довольно маленькие, их идентификация с помощью УЗИ не всегда возможна.