Колено опухло и болит при сгибании лечение народными средствами – Колено опухло и болит при сгибании: лечение, как снять отек коленного сустава?
Опухло колено без ушиба и болит при сгибании: лечение народными средствами

Если колено опухло и болит без видимой причины (ушиба или травмы не было), это свидетельствует о том, что внутри сустава или в околосуставных тканях происходит воспалительный процесс.
Припухлость в зоне коленного сустава может быть следствием некоторых серьезных заболеваний (артрита, артроза, синовита), а также результатом нагрузки на суставы при избыточном весе или занятии спортом, при плоскостопии и воспалительных процессах.
У подростков боли в коленях могут быть сигналом болезни Осгуда-Шляттера.
Если опухло колено и больно ходить, то надо обязательно выяснить причины возникновения болей.
Опухло колено и болит – что делать?
Существует несколько простых способов, чтобы устранить боль и припухлость колена при воспалительном процессе нетравматического характера:
- Используйте мед – легкими массирующими движениями втирайте его в больное место, прикройте гигиенической марлей и пищевой пленкой, это позволит усилить кровообращение и снять отек.
- Грелка с теплой водой поможет прогреть больное колено. Процедура должна проходить не более 15-20 минут. Она улучшает кровообращение и устраняет боль. Грелка не должна быть горячей и обжигать кожу. Греть сустав очень опасно при некоторых заболеваниях. Перед применением этого метода обязательно обратитесь к врачу.
- Применение шерсти из натуральных материалов может стать прекрасным средством при лечении боли и воспаления в коленном суставе. Можно взять старый шарф, свитер или шерстяной носок, вырезать из него кусочек, и смочить его в соляном растворе и высушить. После этой процедуры шерстяную ткань разрешается применять – положите ее на коленный сустав, закрепив с помощью бинта. Преимущества шерсти – оказывает согревающее воздействие, что способствует уменьшению отека.
- Если колено опухло и болит при ревматоидном артрите, то очень эффективно использовать компрессы. В состав домашней примочки может входить настой каштана, одуванчика или сирени. Также можно использовать другие средства, которые имеют обезболивающее воздействие – например, смесь йода, спирта и измельченной таблетки анальгина. Эффективным народным средством для лечения припухлости колена является эвкалиптовое масло или смесь любого растительного масла с нашатырным спиртом.
- Если колено опухло и больно ходить, то может помочь лечение йодом, которое окажет противовоспалительное и противоотечное действие на сустав. С помощью ватной палочки наносите сетку из йода на больную область 1-2 раза в день, и через несколько дней боль и припухлость сойдут. Такую сетку полезно использовать, чередуя ее с травяными мазями и компрессами.
Колено опухло и болит при сгибании: лечение народными средствами
 Лечение народными средствами может помочь устранить боль и снять отек в колене, если оно опухло и болит при сгибании. Но народные средства не смогут вылечить от первоисточника болезни.
Лечение народными средствами может помочь устранить боль и снять отек в колене, если оно опухло и болит при сгибании. Но народные средства не смогут вылечить от первоисточника болезни.
Поэтому, даже если пришло временное облегчение, и коленный сустав перестал болеть, то все равно следует показаться врачу. В наши дни такие средства – это лишь дополнительная терапия к медикаментозному лечению, поэтому консультация с врачом необходима.
Компрессы и примочки
Среди народных средств для лечения суставов особенно эффективными считаются согревающие мази и примочки, а также настойки для растирания и приема внутрь на основе травяных сборов, овощей и животных продуктов.
Компресс из голубой глины и животного жира
Голубая глина и животное сало помогают снять болевые ощущения с колен в виде компрессов.
- Нужно вытопить сало, смешать его с глиной и теплой водой, нанести на больной участок.
- Подержать 3 часа.
- Повторять такой компресс следует в течение 7 дней ежедневно без перерывов.
Настойка на основе картофеля или каштана
Настойки на основе спирта и картофеля или конского каштана (используются корни и цветки) – это простые народные средства для обезболивания. Приготовить настой можно следующим способом:
- Возьмите немного картофеля или каштана.
- Залейте его 200 г водки и оставьте настаиваться в темном месте на 7 дней.
- Растирку колена с помощью настоя рекомендуется проводить 2 раза в день.
Хорошо снимают болевые ощущения и отеки мази домашнего приготовления. Популярностью пользуются мази из мумие, чистотела, меда и горчичного порошка.
Мазь из мумие
- 5 грамм мумие смешать с натуральным жидким медом (100 грамм).
- Полученную мазь следует втирать в больной сустав каждый день перед сном мягкими движениями более десяти минут.
Мазь из горчицы, меда, соли и соды
- Приготовьте ½ чайной ложки порошка из горчицы, в таких же пропорциях соль, соду, и 100 грамм меда цветочного происхождения.
- Смесь помогает согреть колено, облегчить боль после пяти процедур применения.
Мазь из чистотела
Чистотел – универсальное средство для лечения воспалений различного характера.
- Надо измельчить 50 грамм листьев растения, залить его нерафинированным маслом в полулитровой банке.
- Через 14 дней настаивания лекарства в темном месте, необходимо процедить его через 2 слоя медицинского бинта или марли.
- Такую мазь рекомендуется наносить легкими массирующими движениями в зону опухшего колена несколько раз в день.
Мазь из зверобоя
Зверобой – известное в народе лекарство от болезней. Если смешать его с травой тысячелистника, крапивой, измельчить и добавить столовую ложку вазелина, получится эффективная медицинская мазь, снимающая воспаление и отек с сустава. Использовать ее необходимо раз в сутки перед сном, нанося на больное опухшее колено. Курс лечения – до прекращения болевых ощущений.
Народные средства для приема внутрь
Если колено опухло и болит, человеку больно ходить и сгибать его, то рекомендуется применять внутрь лечебные настои и отвары. Они оказывают общеукрепляющее и противовоспалительное воздействие на организм, улучшают обменные процессы в хрящевой ткани, в короткие сроки устраняют боль.
Самые эффективные травы для лечения опухшего коленного сустава – это лавровый лист, корневище хрена, крапива сухая в комплексе с другими компонентами.
Настойка из лаврового листа
- Нужно подготовить 50 грамм лаврового листа, промыть его под проточной водой, и положить в эмалированную кастрюлю.
- Залейте 250 мл холодной чистой воды. Поставьте на маленький огонь, и доведите до кипения, остудите и процедите.
- Настой следует разделить на 4 равные порции, выпивая в течение 4 дней между приемами пищи небольшими глотками.
- Повторный курс – не менее чем через полгода.
Внимание! Лавровый лист может иметь как лечебное, так и токсическое воздействие на организм. Увеличение пропорции вредит здоровью. Поэтому перед использованием настойки проконсультируйтесь с лечащим врачом.
Корень хрена
- Натрите на терке корень хрена и залейте 200 мл кипятка.
- Настаивать его надо в течение двадцати минут на водяной бане.
- Принимать внутрь по 1 столовой ложке 2 раза в день в течение 21 дня.
- Смешайте равные части высушенной крапивы (можно купить в аптеке), корня петрушки и коры ивы.
- 1 столовую ложку полученной смеси добавить в 200 мл горячей кипяченой воды.
- Отвар нужно настаивать в течение часа в термосе.
- Принимать внутрь следует по 100 мл 2 раза в день после еды, температура настоя должна быть комнатной.
Видео — Бубновский проводит диагностику болей в колене
При лечении коленного сустава народными средствами необходимо помнить, что их эффективность зависит от индивидуальной переносимости используемых компонентов.
Не рекомендуется принимать настои, мази и другие лечащие средства, не зная причины болевых ощущений и отека колена, даже если ушиба или травмы не было. Предварительно проведите диагностику, проконсультируйтесь с лечащим врачом. Контролируйте лечебный процесс, и следите за своим здоровьем!
У моей мамы такое, врачи отправляют друг к другу и никто ничего толком не говорит, только обезболивающие мази назначают. Лучше уж что-нибудь из народных способов испробовать, так хоть вреда будет меньше.
Недавно папа вернулся с охоты, на следующий день заболело колено. Говорит, что ни падал, ни ударял. Мазал обезболивающей мазью, помогло. Прочла вашу статью и поняла, в чем была причина появления боли.
У меня тоже так было, не ударяла, не перегружала, не было длительного хождения, но заболело внезапно, когда шла в магазин. Просто закололо что-то и шагу не давало ступить, потом припухло. В бабке сходила пару раз , она порастирала, погладила и все прошло за дня три. Так и не поняла, а что вообще это было. У нас в деревне говорят, что сглаз или порча. Но я не верю в это.
Знакома с этой проблемой, причем возникает она у меня очень часто. Перепробовала много народных средств, в том числе и описанных в статье, но так ничего и не помогло. Попробую еще настой корня хрена, а вдруг поможет…
 Болит спина в области поясницы – причины и лечение
Болит спина в области поясницы – причины и лечение
Причинами болей в спине в области поясницы могут быть разные заболевания. Основными болезнями, вы
Что делать при ушибе колена, когда оно опухло и болит?
Когда ушиблено колено, человек ощущает сильную боль и не всегда серьезно относится к травме после ее исчезновения. Однако отсутствие лечение может доставить проблемы с коленным суставом в будущем.
Что такое ушиб, и какие симптомы сопровождают травму
Ушиб колена – это разновидность травмы, которая характеризуется отсутствием повреждений верхних покровов кожи. Его получают при падении, занятиях физкультурой, авариях, несчастных случаях. Нельзя легкомысленно относиться к ушибам. Что делать когда колено опухло и болит? В зависимости, насколько сильным был удар, проявляются следующие нарушения:
- Отек и увеличение в размере сустава, затрудненное выполнение движений (сгибаний и разгибаний, ходьбы).
- Разрыв стенок сосудов с последующим кровоизлиянием. Если повреждение сосуда сильное, то кровь заполняет полость сустава.
- Образование синовиальной жидкости.
- Перелом костей (чаще чашечки) или разрыв связок.
- Разрыв мышечных тканей.

Что делать, пока не приехала скорая помощь
Если ситуация сложная, нога не двигается, то вызов скорой помощи необходим. Пока она не приехала, можно помочь себе и облегчить состояние в домашних условиях, насколько это возможно.
Обязательно ограничение движения коленного сустава, обеспечение полного покоя. После ушиба сложно положить ногу так, чтобы не ощущать боль. Поможет подушечка или валик под коленом. Еще лучше, если нога будет на возвышении – это способствует оттоку жидкости, скопившейся в полости сустава.
Охлаждение места ушиба, поможет снизить отек и болевые ощущения. Пакет с холодной водой к месту повреждения – это то, что поможет, но при периодической смене его содержимого. Нельзя использовать лед – можно получить легкое обморожение и усугубить ситуацию. Такая процедура помогает в первые минуты ушиба. Выполнять ее нужно на протяжении 10 минут.
Если опухоль сильная, то тугая повязка обязательна. При ее использовании обязателен контроль за плотностью повязки, чтобы не нарушить кровообращение в конечности. Можно использовать эластичный бинт или любую ткань.
Лечение поврежденного сустава
Лечебные мероприятия проводятся только по назначению врача травматолога. Прежде чем доктор назначит лечение, он проведет обследование –УЗИ или рентген сустава. Затем лечебные мероприятия направляются на решение трех задач:
- снятие воспалительного процесса;
- рассасывание кровяных скоплений и другой жидкости;
- восстановление тканей
Лечение медицинскими препаратами
Для снятия воспалительного процесса, назначаются нестероидные гормоны. Лекарственные средства Денебол, Диклофенак, Ортофен, Ревмоксикам прописываются в виде таблеток, уколов, мазей и кремов. В результате применения снижается отек, снимается воспаление, нормализуется температура внутри сустава.

Ушиб сопровождается накапливанием в тканях крови, для рассасывания синяка назначают Гепариновую мазь, Лиотон, кремы на основе сабельника. Для восстановления хрящевидной ткани – хондропротекторы. К ним относятся Терафлекс, Хондроитин.
После снятия острых состояний ушиба, лечение продолжается в форме физиотерапевтических процедур (электрофорез или УВЧ) в количестве 10 сеансов. При нестерпимых болях помогут анальгетики, но пьют их не более 2-3 дней. Снимут воспаление сустава мази на основе ядов гадюки и гюрзы. Втирания на протяжении 3-4 дней принесут облегчение больному.
Совет! В восстановлении подвижности сустава, кроме лекарственных средств помогут витамины К и С. Витамин К восстанавливает ткани, а витамин С мобилизует организм, прибавляет сил и помогает бороться с воспалением.
Если колено сильно опухло, то в больнице проведут пункцию – прокол тканей для откачивания скопившейся крови и жидкости. В случае сильных повреждений (перелом, разрыв), возможно оперативное вмешательство.
Применение народных методов
Применение способов народной медицины в лечении ушибов более чем оправдано в домашних условиях. Даже фармакологи использует накопленный опыт травников для создания лекарственных препаратов.
Для снятия симптомов воспаления после ушиба колена, применяется накладывание листьев белокочанной капусты или лопуха до полного их высыхания. Охлаждает место ушиба сорная трава – мокрец.
Лечебные мази готовятся в домашних условиях на основе животного жира. Для этого на водяной бане растапливается жир и добавляются лечебные травы: сабельник, подорожник, смола хвойных пород деревьев, деготь. Смесь томится 1-1,5 часа. Затем состав процеживается через сито и ставится в стеклянной посуде в холодильник до застывания. После нанесения мази, сустав укутывается теплой тканью.
Для самостоятельного лечения используются спиртовые настойки соцветий сирени, березовых почек, лопуха, кедрового ореха. Готовятся они следующим образом: в полулитровую бутылку насыпается сырье до начала сужения горлышка (неплотно!) и заливается водкой, настаивается 2 недели. Спиртовую настойку лучше втирать на ночь. Такие народные средства помогают и при хронических заболеваниях суставов.
В каких случаях не обойтись без операции
Повреждение колена бывает серьезным, и тогда доктор отправит на операционный стол. Это возможно в следующих случаях :
Совет! После прохождения процесса острого воспаления и периода покоя сустава, через 10 дней следует начинать мероприятия для восстановления подвижности.
Лечебная гимнастика и массаж
Когда курс лечения подошел к концу, показана нагрузка поврежденному суставу, для приведения внутренних процессов в норму. Для этого разработан специальный комплекс лечебной гимнастики, который выполняется в домашних условиях. Он базируется на:
- разгибании и сгибании колена в положении лежа;
- махов больной ногой;
- круговых движений стопой
После таких несложных действий, постепенно вводятся упражнения-приседания с обязательным контролем за болевыми ощущениями. Если они ощутимы, то приседания стоит пока отменить. В дальнейшем рекомендуется укреплять мышечную ткань коленного сустава, чтобы не допускать чрезмерных последствий во время возможной травмы.
Большую роль в оздоровлении поврежденного органа играет массаж. Он восстанавливает кровообращение, улучшает гибкость связок, хрящей и мышц, способствует улучшенному питанию тканей. Делать массаж можно уже спустя неделю после ушиба. При совмещении массажа с нанесением лечебной мази усиливается лечебный эффект.
Как лечить ушибы у детей
Как таковое, лечение у детей не отличается от лечения у взрослых. Единственное отличие – это дозировка лекарственных препаратов, принимаемых внутрь. Она подбирается индивидуально врачом. В лечении детей делается упор на применение препаратов местного, наружного назначения.
Что будет, если не лечить ушиб
При отсутствии лечения, есть вероятность ограничения движения коленного сустава в будущем. В результате неподвижности, кровоток нарушается, эта часть костного скелета недополучает вещества, требуемые для полноценной жизнедеятельности. Как следствие, нормальная ткань замещается неправильно разросшейся. Существует вероятность появления хронического заболевания суставов (артроза).
Только при вовремя начатом лечении и выполнении врачебных назначений, можно восстановить поврежденное колено без отрицательных последствий. Мероприятия по лечению проводятся комплексно, и эффект получается положительный и скорый. В будущем, нужно внимательно относиться к здоровью и стараться не допускать ушибов.
Опухоль и боль в колене при сгибании: как лечить?

Колено – самый большой сустав в организме человека. Благодаря своей подвижности, человек имеет способность нормально передвигаться. Появление любого дискомфорта в этой области нарушает нормальную жизнедеятельность. Поэтому, если колено опухло и болит при сгибании, лечение следует начинать незамедлительно. Но для начала требуется выявить причину появления этих неприятных ощущений.

Возможные причины болей
Почему опухло колено и болит? Существует множество предпосылок такому дискомфорту. Наиболее распространенными предпосылками могут быть:
- Травмы коленных связок. Такие повреждения приводят к разрыву или растяжению связок. Колено начинает динамично опухать и появляется острая боль. Появляется неустойчивость в ногах, напрягать травмированную ногу становится невозможно.
- Воспаление сухожилий или суставной сумки. В таких ситуациях опухает колено без ушиба и болит. Раздражение этих соединительных тканей приводит к резкой боли и сильной опухлости.
- Смещение коленной чашечки. Вызывает трудности при ходьбе, после сгибания ногу выпрямить очень проблематично.
- Ушиб сустава. Помимо опухлости и болевых ощущений наблюдается резкое покраснение кожных покровов.
- Все виды артрита. Хроническая форма данного недуга может привести к воспалительному процессу в коленном суставе. Болезненные ощущения проявляются постепенно, опухлость возникает более выражено после сна.

Из возможных причин видно, что самостоятельно определить точное возникновение опухлости и боли в колене очень сложно. Поэтому при появлении данных симптомов требуется обратиться к специалисту. Он безошибочно определит фактор, способствующий появлению дискомфорта, и назначит эффективное лечение в каждом индивидуальном случае.
К какому врачу обратиться за помощью? Для начала следует пройти осмотр хирурга. При необходимости он направит на консультацию к травматологу.
Группа риска
Некоторые люди, по причине своего образа жизни, подвержены травмам или другим воздействиям на колени. Им следует более внимательно и бережно относиться к этому суставу. В группу риска входят:
- люди, страдающие ожирением, максимальная нагрузка в таких ситуациях идет на нижние конечности, под воздействием тяжести колени могут быть подвержены разрушению;
- люди, работа которых связана с ношением тяжестей, таковыми могут быть профессиональные спортсмены или грузчики;
- неподвижный образ жизни может привести человека к ослаблению мышечной системы, такие мышцы плохо держат коленный сустав;
- люди с аномальными врожденными анатомическими особенностями.
Те, кто находится в группе риска, должны более аккуратно относиться к своим суставам. Следует избегать чрезмерных нагрузок и ношения тяжелых предметов свыше 15 кг.

Лечение сустава
Чем лечить больное колено? После установления диагноза, а, соответственно, причины недомогания, требуется незамедлительно начинать лечение. Воздействовать на опухшее колено можно несколькими способами: медикаментами, хирургическим вмешательством и физиопроцедурами.
Медикаментозное лечение
Данная терапия помогает остановить разрушительный процесс хрящей и тканей в колене. Медикаментозными препаратами можно проводить лечение после ушиба и артрита. Включает в себя прием таких препаратов:
- Нестероидные противовоспалительные средства. Способствуют борьбе с артритом, снимает воспаление. Наиболее распространенные препараты: Алмирал, Нимесулид, Ревмоксикам, Олфен, Вольтарен, Диклофенак и их аналоги. Помогают снять отечность.
- Гормональные препараты. Используются в качестве инъекций, которые вводятся непосредственно в больное колено. Наиболее эффективными являются: Диспроспан, Гидрокортизон.
- Хондропротекторы. Оказывают положительное действие на восстановление обмена веществ, а также на снятие неприятных симптомов. Производятся в форме таблеток, инъекций и мазей.
- Витаминные комплексы. Выпускаются в виде мазей или гелей. Способствуют укреплению хрящевых и костных тканей.

Важно помнить! Наиболее подходящее лекарство от боли в коленях и опухлости может подобрать только специалист!
Хирургическое вмешательство
Данный метод воздействия на сустав подходит при тяжелой форме ушиба или артрита. Применяется при разрыве связок, сухожилий и других серьезных повреждениях. Для восстановления пораженного или деформированного хряща применяется эндопротезирование. Его суть заключается в удалении поврежденного хряща с последующей заменой на протез. В некоторых случаях происходит полная замена коленного сустава. Благодаря современным технологиям, такая операция проходит успешно. После реабилитации пациент чувствует себя хорошо, болезненные ощущения уже не беспокоят.
Физиопроцедуры
Такие процедуры благотворно влияют не только на больное колено, но и на весь организм в целом. Наиболее применяемые способы физиотерапии:
- лечение лазером, благодаря действию светового луча снимается воспаление и нормализуется обмен веществ;
- криотерапия, пораженный сустав восстанавливается с помощью воздействия на него жидкого азота;
- магнитотерапия, благодаря бесконтактному воздействию помогает лечить опухшее колено с острой болью;
- ультразвук, очень эффективно снимает опухлость, а также способствует снижению болевых ощущений.

Важно помнить! В период прохождения курса процедур следует регулярно посещать доктора для оценки динамики выздоровления!
Лечение народными средствами
Нетрадиционная медицина предлагает лечение больного колена на основе натуральных ингредиентов. Существует множество рецептов, которые помогут снять опухлость и боль.
Для приготовления лекарства потребуется 0,5 л банка, которую следует до половины заполнить свежими цветками одуванчика, остальную половину залить медицинским спиртом и
Опухли колени и болят народные средства
Оглавление [Показать]Если колено опухло и болит при сгибании, лечение народными средствами облегчит состояние. Но перед тем как начать принимать те или иные процедуры, следует определиться: что же стало причиной боли. При таких симптомах дело может быть в патологии опорно-двигательной системы. Колено может болеть из-за остеопороза, травмы, бурсита, подагры.
Коленный сустав соединяет бедренную кость, большеберцовую кость и надколенник. Он покрыт суставной сумкой, которая выстлана соединительной тканью, наполнена густой эластичной массой — синовиальной жидкостью. Эта полость имеет 2 слоя — наружный и внутренний. В наружном расположены мешки со слизью, которые снимают трение друг о друга подвижных частей скелета, то есть играют роль амортизатора с жидкостью. В здоровом состоянии количество суставной жидкости достаточно для нормального питания и смазки суставных элементов. При различных патологиях жидкости может вырабатываться слишком много или недостаточно, вследствие чего возникают боли разной интенсивности.
Бывает, что колено распухло настолько сильно, что размер опухоли становится намного больше колена.
Вызвать отек колена могут следующие причины:
- Воспаление сухожилия (толстых волокон соединительной ткани) или тендинит, который возникает обычно в местах прикрепления сухожилия к кости.
- Разрыв или растяжение связок, когда травмируются связки и в колене возникает сильная боль. Затем этот участок отекает.
- После ушиба боли при сгибании усиливаются.
- Колено может распухнуть и отзываться болью, если диагноз — остеопороз.
- Когда смещается коленная чашечка.
- При септическом артрите возникают резкие боли, которые сопровождают покраснение кожных покровов, и лихорадка.
- Постоянно опухшее колено болит при ревматоидном артрите.
- Будет трудно сгибать колено, если воспалена слизистая сумки (бурсит).
- Те же симптомы при подагре — болезни обмена веществ, когда в организме скапливается мочевая кислота и ее соли.
Чтобы выбрать способ лечения, могут быть назначены:
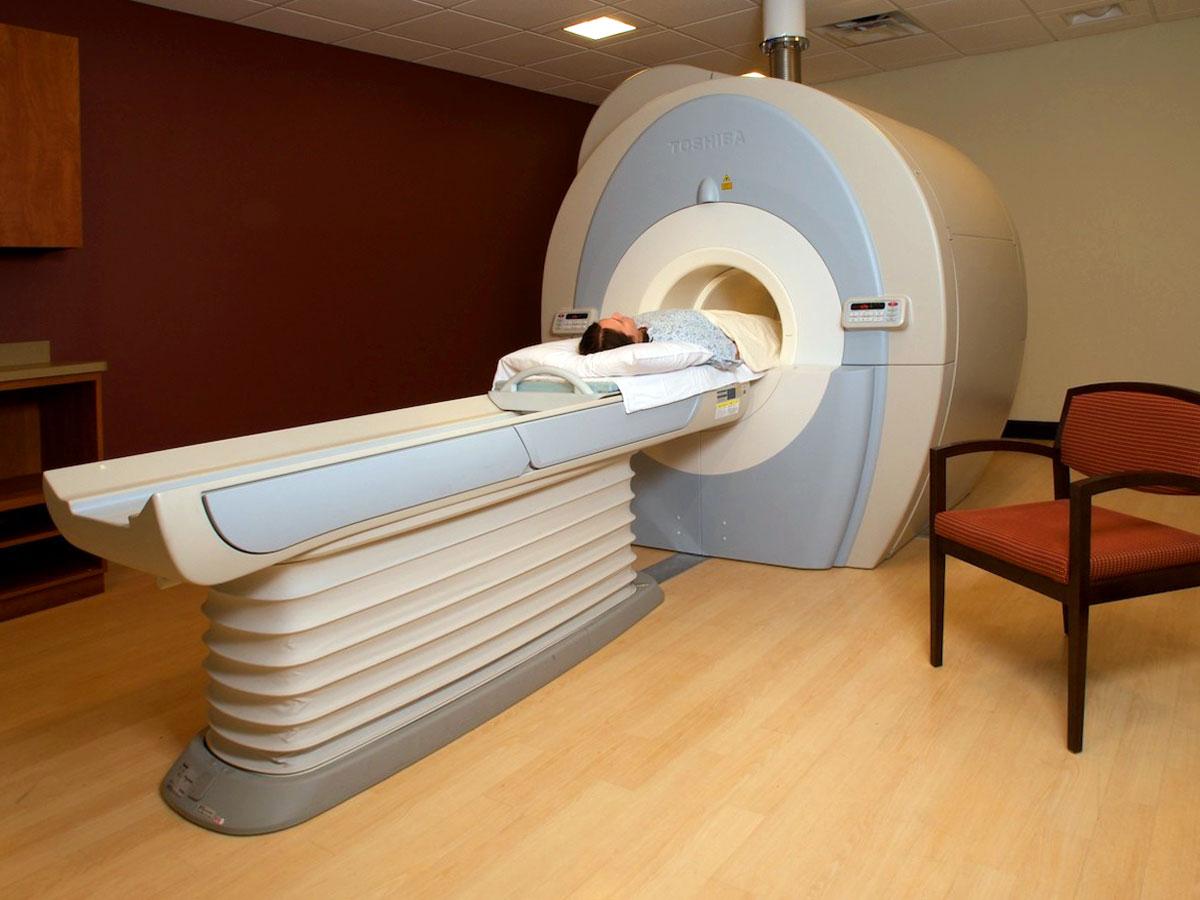
- компьютерная томография;
- рентген;
- магнитно-резонансная томография коленного сустава;
- анализ крови (при подозрении на инфекцию).
В отдельных случаях врач назначит пункцию сустав
Колено распухло и болит чем лечить народные средства
Оглавление [Показать]Если колено опухло и болит при сгибании, лечение народными средствами облегчит состояние. Но перед тем как начать принимать те или иные процедуры, следует определиться: что же стало причиной боли. При таких симптомах дело может быть в патологии опорно-двигательной системы. Колено может болеть из-за остеопороза, травмы, бурсита, подагры.
Коленный сустав соединяет бедренную кость, большеберцовую кость и надколенник. Он покрыт суставной сумкой, которая выстлана соединительной тканью, наполнена густой эластичной массой — синовиальной жидкостью. Эта полость имеет 2 слоя — наружный и внутренний. В наружном расположены мешки со слизью, которые снимают трение друг о друга подвижных частей скелета, то есть играют роль амортизатора с жидкостью. В здоровом состоянии количество суставной жидкости достаточно для нормального питания и смазки суставных элементов. При различных патологиях жидкости может вырабатываться слишком много или недостаточно, вследствие чего возникают боли разной интенсивности.
Бывает, что колено распухло настолько сильно, что размер опухоли становится намного больше колена.
Вызвать отек колена могут следующие причины:
- Воспаление сухожилия (толстых волокон соединительной ткани) или тендинит, который возникает обычно в местах прикрепления сухожилия к кости.
- Разрыв или растяжение связок, когда травмируются связки и в колене возникает сильная боль. Затем этот участок отекает.
- После ушиба боли при сгибании усиливаются.
- Колено может распухнуть и отзываться болью, если диагноз — остеопороз.
- Когда смещается коленная чашечка.
- При септическом артрите возникают резкие боли, которые сопровождают покраснение кожных покровов, и лихорадка.
- Постоянно опухшее колено болит при ревматоидном артрите.
- Будет трудно сги
Колени опухли и болят лечение народными средствами
Что делать если колено опухло и болит, причины, эффективное лечение.
Если колено опухло и болит – жизнь превращается в ад. Невозможно ходить, но даже просто лежать или сидеть кажется невероятно сложным. В чём же причины болей и как от них избавиться?
Причины и лечение боли в коленном суставе
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует. » Читать далее.
Опухать, болеть и не сгибаться колено может при различных заболеваниях. Самые распространённые причины:
Для каждой патологии характерны свои симптомы, поэтому, если колено опухло, не сгибается и болит, обращают внимание на такие моменты: как проявилась боль, её характер и продолжительность, после чего колено начало болеть – связано это с физической нагрузкой или получением травмы, в какой момент ткани вокруг колена стали опухать.
Лечением опухшего колена должен заниматься врач. Он установит причину боли, назначит лечение.
В период обострения подагры колено сильно опухает, наблюдается покраснение кожи.
Лечение подагры при болях в колене заключается в нормализации обмена мочевой кислоты в организме. Это достигается:
- изменением рациона;
- увеличением физической активности;
- приемом препаратов.
В момент приступа купировать боль поможет препарат Колхицин, он же сократит длительность приступа. В промежутках между приступами необходимо принимать физиопроцедуры, строго соблюдать диету.
Остеопороз
Вымывание кальция из костей делает их хрупкими и менее плотными. Из-за этого возникают трещины или переломы, а коленный сустав может сильно опухнуть и болеть.
Поскольку кости хрупкие, велик риск рецидивных переломов и трещин. При остеопорозе колени болят и отекают постоянно.
Самостоятельное лечение боли в колене заключается в изменении образа жизни. Облегчат самочувствие правильное питание, отказ от вредных привычек, постепенное увеличение физической активности. Эти меры направлены на улучшение состояния костей в коленном сочленении, увеличение их твердости и уменьшение пористости. Медикаментозное лечение остеопороза коленного сочленения может назначить только специалист.
Если колено опухло, болит, не сгибается, есть подозрения на остеопороз – консультация специалиста обязательна. Остеопороз — очень коварное заболевание, его проявления в коленном суставе – только малая часть айсберга.
Это процесс воспаления сухожилий колена. Колено болит достаточно сильно в районе нижней части надколенника, отёк явно выражен. Характерны тупые боли на начальной стадии после физической нагрузки, а при прогрессе болезни – и во время нагрузки, и до неё.
Причиной воспаления может быть инфекция, нарушение обмена кальция, чрезмерные физические нагрузки на ноги.
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Для купирования боли в колене, уменьшения отека хорошо помогает в случаях тендинита ледяной компресс. Режим физических нагрузок стоит пересмотреть. Для лечения специалист назначит короткий курс нестероидных противовоспалительных препаратов – Индометацина, Ортофена.
Все нестероидные противовоспалительные препараты отличаются негативным действием на ЖКТ, поэтому применять их перорально при заболеваниях органов пищеварения нужно с осторожностью и только при наполненном желудке.
Боль при артрите коленного сустава усиливается в положении неполного сгибания или при разгибании. Наблюдается массивная припухлость перед надколенником.
На начальных стадиях, когда разрушения минимальны, хорошо работает традиционная схема лечения:
- обезболивание и снятие воспаления нестероидными противовоспалительными препаратами;
- лечение, направленное на восстановление сустава – физиотерапия, массаж, ЛФК, грязелечение, народные средства.
В запущенных случаях коленного артрита единственно возможным и действенным лечением становится оперативная замена сустава.
Для лечения боли в коленном суставе и улучшения функций сгибания/разгибания хорошо помогают согревающие мази от боли в суставах – Финалгон, Гисталгон.
Проверенный, но забытый, способ успокоить боли при артрите – сухое тепло. Нужно укутать колени шерстяным платком. Лучше всего помогает овечья шерсть, но если ее нет, то подойдет любая.
Ушибы и травмы
При достаточно активном образе жизни, например, у спортсменов, травмы колена – явление частое. Ушибы, вывихи – от них болят коленные суставы, опухают мягкие ткани вокруг пострадавшего сочленения и возникают трудности при сгибании.
Лечение при ушибах заключается в обеспечении опухшему колену покоя, значительного снижения нагрузки на сустав. Для уменьшения отечности можно использовать рассасывающие мази с бодягой. Сразу после ушиба делают ледяной компресс для снятия отека, а на следующие сутки уже показано сухое тепло.
Народные средства лечения
Когда болят колени, особенно если они не сгибаются, лечить их можно народными средствами:
- кусочки свиного сала положить тонким слоем на сустав, закрепить пуховым платком и оставить на 12 часов;
- настойку из мухоморов (1 меру грибов залить 1 мерой водки и настаивать в тёмном месте 30 дней). Втирать в опухшее колено 2 раза в день;
- можно делать компрессы из желтой глины;
- для снятия отека, если колено распухло, делают ванночки из отваров сабельника, мяты, пихты и эвкалипта.
Нельзя забывать, что, используя народные средства, обязательно нужно проводить терапевтическое лечение. Они дополняют действие медикаментов, но не заменяют их.
Для борьбы с отложениями солей в колене поможет чёрная редька. Ежедневно нужно съедать перед едой по 2-3 столовых ложки тертого овоща без соли. С этой же проблемой справятся и ванночки из пищевой соды (1 столовая ложка на литровую банку воды), после которых хорошо смазывать негнущееся колено оливковым или подсолнечным маслом, масляным раствором витамина А.
Физическую нагрузку на больную ногу в момент, когда болят колени, важно тщательно контролировать и увеличивать, только если произошли какие-то положительные сдвиги в лечении.
Следует пересмотреть режим питания, скорректировать рацион в сторону увеличения потребления овощей и фруктов, снизить вес.
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
Опухло колено без ушиба и больно ходить.
Если колено опухло и болит без видимой причины (ушиба или травмы не было), это свидетельствует о том, что внутри сустава или в околосуставных тканях происходит воспалительный процесс.
Припухлость в зоне коленного сустава может быть следствием некоторых серьезных заболеваний (артрита, артроза, синовита), а также результатом нагрузки на суставы при избыточном весе или занятии спортом, при плоскостопии и воспалительных процессах.
У подростков боли в коленях могут быть сигналом болезни Осгуда-Шляттера.
Если опухло колено и больно ходить, то надо обязательно выяснить причины возникновения болей.
Опухло колено и болит – что делать?
Существует несколько простых способов, чтобы устранить боль и припухлость колена при воспалительном процессе нетравматического характера:
- Используйте мед – легкими массирующими движениями втирайте его в больное место, прикройте гигиенической марлей и пищевой пленкой, это позволит усилить кровообращение и снять отек.
- Грелка с теплой водой поможет прогреть больное колено. Процедура должна проходить не более 15-20 минут. Она улучшает кровообращение и устраняет боль. Грелка не должна быть горячей и обжигать кожу. Греть сустав очень опасно при некоторых заболеваниях. Перед применением этого метода обязательно обратитесь к врачу.
- Применение шерсти из натуральных материалов может стать прекрасным средством при лечении боли и воспаления в коленном суставе. Можно взять старый шарф, свитер или шерстяной носок, вырезать из него кусочек, и смочить его в соляном растворе и высушить. После этой процедуры шерстяную ткань разрешается применять – положите ее на коленный сустав, закрепив с помощью бинта. Преимущества шерсти – оказывает согревающее воздействие, что способствует уменьшению отека.
- Если колено опухло и болит при ревматоидном артрите, то очень эффективно использовать компрессы. В состав домашней примочки может входить настой каштана, одуванчика или сирени. Также можно использовать другие средства, которые имеют обезболивающее воздействие – например, смесь йода, спирта и измельченной таблетки анальгина. Эффективным народным средством для лечения припухлости колена является эвкалиптовое масло или смесь любого растительного масла с нашатырным спиртом.
- Если колено опухло и больно ходить, то может помочь лечение йодом, которое окажет противовоспалительное и противоотечное действие на сустав. С помощью ватной палочки наносите сетку из йода на больную область 1-2 раза в день, и через несколько дней боль и припухлость сойдут. Такую сетку полезно использовать, чередуя ее с травяными мазями и компрессами.
Колено опухло и болит при сгибании: лечение народными средствами
Лечение народными средствами может помочь устранить боль и снять отек в колене, если оно опухло и болит при сгибании. Но народные средства не смогут вылечить от первоисточника болезни.
Поэтому, даже если пришло временное облегчение, и коленный сустав перестал болеть, то все равно следует показаться врачу. В наши дни такие средства – это лишь дополнительная терапия к медикаментозному лечению, поэтому консультация с врачом необходима.
Компрессы и примочки
Среди народных средств для лечения суставов особенно эффективными считаются согревающие мази и примочки, а также настойки для растирания и приема внутрь на основе травяных сборов, овощей и животных продуктов.
Компресс из голубой глины и животного жира
Голубая глина и животное сало помогают снять болевые ощущения с колен в виде компрессов.
- Нужно вытопить сало, смешать его с глиной и теплой водой, нанести на больной участок.
- Подержать 3 часа.
- Повторять такой компресс следует в течение 7 дней ежедневно без перерывов.
Настойка на основе картофеля или каштана
Настойки на основе спирта и картофеля или конского каштана (используются корни и цветки) – это простые народные средства для обезболивания. Приготовить настой можно следующим способом:
- Возьмите немного картофеля или каштана.
- Залейте его 200 г водки и оставьте настаиваться в темном месте на 7 дней.
- Растирку колена с помощью настоя рекомендуется проводить 2 раза в день.
Хорошо снимают болевые ощущения и отеки мази домашнего приготовления. Популярностью пользуются мази из мумие, чистотела, меда и горчичного порошка.
Мазь из мумие
- 5 грамм мумие смешать с натуральным жидким медом (100 грамм).
- Полученную мазь следует втирать в больной сустав каждый день перед сном мягкими движениями более десяти минут.
Мазь из горчицы, меда, соли и соды
- Приготовьте ½ чайной ложки порошка из горчицы, в таких же пропорциях соль, соду, и 100 грамм меда цветочного происхождения.
- Смесь помогает согреть колено, облегчить боль после пяти процедур применения.
Мазь из чистотела
Чистотел – универсальное средство для лечения воспалений различного характера.
- Надо измельчить 50 грамм листьев растения, залить его нерафинированным маслом в полулитровой банке.
- Через 14 дней настаивания лекарства в темном месте, необходимо процедить его через 2 слоя медицинского бинта или марли.
- Такую мазь рекомендуется наносить легкими массирующими движениями в зону опухшего колена несколько раз в день.
Мазь из зверобоя
Зверобой – известное в народе лекарство от болезней. Если смешать его с травой тысячелистника, крапивой, измельчить и добавить столовую ложку вазелина, получится эффективная медицинская мазь, снимающая воспаление и отек с сустава. Использовать ее необходимо раз в сутки перед сном, нанося на больное опухшее колено. Курс лечения – до прекращения болевых ощущений.
Народные средства для приема внутрь
Если колено опухло и болит, человеку больно ходить и сгибать его, то рекомендуется применять внутрь лечебные настои и отвары. Они оказывают общеукрепляющее и противовоспалительное воздействие на организм, улучшают обменные процессы в хрящевой ткани, в короткие сроки устраняют боль.
Самые эффективные травы для лечения опухшего коленного сустава – это лавровый лист, корневище хрена, крапива сухая в комплексе с другими компонентами.
Настойка из лаврового листа
- Нужно подготовить 50 грамм лаврового листа, промыть его под проточной водой, и положить в эмалированную кастрюлю.
- Залейте 250 мл холодной чистой воды. Поставьте на маленький огонь, и доведите до кипения, остудите и процедите.
- Настой следует разделить на 4 равные порции, выпивая в течение 4 дней между приемами пищи небольшими глотками.
- Повторный курс – не менее чем через полгода.
Внимание! Лавровый лист может иметь как лечебное, так и токсическое воздействие на организм. Увеличение пропорции вредит здоровью. Поэтому перед использованием настойки проконсультируйтесь с лечащим врачом.
Корень хрена
- Натрите на терке корень хрена и залейте 200 мл кипятка.
- Настаивать его надо в течение двадцати минут на водяной бане.
- Принимать внутрь по 1 столовой ложке 2 раза в день в течение 21 дня.
- Смешайте равные части высушенной крапивы (можно купить в аптеке), корня петрушки и коры ивы.
- 1 столовую ложку полученной смеси добавить в 200 мл горячей кипяченой воды.
- Отвар нужно настаивать в течение часа в термосе.
- Принимать внутрь следует по 100 мл 2 раза в день после еды, температура настоя должна быть комнатной.
Видео — Бубновский проводит диагностику болей в колене
При лечении коленного сустава народными средствами необходимо помнить, что их эффективность зависит от индивидуальной переносимости используемых компонентов.
Не рекомендуется принимать настои, мази и другие лечащие средства, не зная причины болевых ощущений и отека колена, даже если ушиба или травмы не было. Предварительно проведите диагностику, проконсультируйтесь с лечащим врачом. Контролируйте лечебный процесс, и следите за своим здоровьем!
Опухло или болит колено? Помогут рецепты из народа!.
К сожалению, с возрастом все больше людей сталкивается с болезненными ощущениями в нижних конечностях. Боли в колене – это, в большинстве случаев, спутники недугов коленного сустава, за исключением, конечно, травмирования.
Степень интенсивности болезненных ощущений может быть разной, но в любом случае это проявление сильно понижает качество жизни, а иногда даже становится причиной стойкого ограничения подвижности. Тянуть с лечением заболеваний, для которых свойственно появление боли, а также воспалительного процесса в коленях ни в коем случае не стоит. Терапия должна быть своевременной и целесообразной.
Когда болят колени, применяют народные средства
При продолжительном лечении недуга медикаментозными препаратами, с целью предотвращении возникновения побочных эффектов необходимо делать небольшие перерывы в приеме лекарств. Чтобы поддержать терапевтический процесс, рекомендуется в эти перерывы продолжать лечение по народным рецептам.
Они поспособствуют минимизации дискомфорта, устранению воспалительного процесса и отечности, а также скорейшему выздоровлению.
Кальцинированный творог
В период лечения коленного сустава нужно следить за питанием. Рекомендуется употреблять больше так называемого кальцинированного творога. Готовится он достаточно просто.
- Подогрейте молоко, примерно 500 миллилитров, но не кипятите.
- Добавьте в горячее молоко хлористый кальций – буквально полторы столовых ложки.
- Когда молоко превратится в массу творожной консистенции, снимите его с печи и остудите.
- После этого необходимо тщательно перемешать состав и поместить на сито, предварительно покрытое марлей.
- Сам творог также накройте марлей и оставьте на ночь, дабы стекла вся жидкость.
- Утром следующего дня ваш творог будет готов, можете его кушать. Употребляйте продукт, когда хочется, хоть каждодневно.
Применение компрессов
Одни из самых популярных и вместе с этим действенных препаратов из народа – согревающие компрессы. Они поспособствуют устранению болей в колене и предупреждению их повторного появления.
1. Натуральная желтая глина является кладезем целебных минералов, которые поникают в очаг поражения и понижают боль.
Соедините сухую глину с прокипяченной, немного остуженной водой. Тщательно перемешайте состав. Затем нанесите полученную массу толстым слоем на больное колено. Сверху накройте пищевой пленкой или целлофаном, и укутайте колено теплым шерстяным материалом.
С этим компрессом ложитесь спать. С утра смойте все теплой водой. Повторяйте процедуру каждый день. Терапевтический курс – неделя.
2. Отрежьте тонкий пласт свежего сала и приложите к больному колену. Накройте его полиэтиленом и укутайте теплой вещью. Компресс нужно выдержать на протяжении десяти часов. Курс терапии неделя, как минимум.
3. Соедините в равных пропорциях цветки одуванчика с сиренью и соцветиями каштана. Измельчите компоненты и перемешайте, а затем поместите в стеклянную тару. Залейте смесь медицинским спиртом и оставьте настаиваться в прохладном затемненном помещении в течение двух недель. По истечении времени профильтруйте состав.
Смочите льняную или марлевую салфетку и приложите к опухшему больному колену. Сверху накройте компрессионной бумагой и хлопчатобумажной тканью. Закрепите компресс при помощи бинта и ложитесь с ним спать. Процедуру проводите каждодневно на протяжении пяти дней.
Колено опухло и болит при сгибании: лечение народными средствами
Если колено опухло и болит без видимой причины (ушиба или травмы не было), это свидетельствует о том, что внутри сустава или в околосуставных тканях происходит воспалительный процесс.
Припухлость в зоне коленного сустава может быть следствием некоторых серьезных заболеваний (артрита, артроза, синовита), а также результатом нагрузки на суставы при избыточном весе или занятии спортом, при плоскостопии и воспалительных процессах.
У подростков боли в коленях могут быть сигналом болезни Осгуда-Шляттера.
Если опухло колено и больно ходить, то надо обязательно выяснить причины возникновения болей.
Содержание статьи
Опухло колено и болит – что делать?
Существует несколько простых способов, чтобы устранить боль и припухлость колена при воспалительном процессе нетравматического характера:
- Используйте мед – легкими массирующими движениями втирайте его в больное место, прикройте гигиенической марлей и пищевой пленкой, это позволит усилить кровообращение и снять отек.
- Грелка с теплой водой поможет прогреть больное колено. Процедура должна проходить не более 15-20 минут. Она улучшает кровообращение и устраняет боль. Грелка не должна быть горячей и обжигать кожу. Греть сустав очень опасно при некоторых заболеваниях. Перед применением этого метода обязательно обратитесь к врачу.
- Применение шерсти из натуральных материалов может стать прекрасным средством при лечении боли и воспаления в коленном суставе. Можно взять старый шарф, свитер или шерстяной носок, вырезать из него кусочек, и смочить его в соляном растворе и высушить. После этой процедуры шерстяную ткань разрешается применять – положите ее на коленный сустав, закрепив с помощью бинта. Преимущества шерсти – оказывает согревающее воздействие, что способствует уменьшению отека.
- Если колено опухло и болит при ревматоидном артрите, то очень эффективно использовать компрессы. В состав домашней примочки может входить настой каштана, одуванчика или сирени. Также можно использовать другие средства, которые имеют обезболивающее воздействие – например, смесь йода, спирта и измельченной таблетки анальгина. Эффективным народным средством для лечения припухлости колена является эвкалиптовое масло или смесь любого растительного масла с нашатырным спиртом.
- Если колено опухло и больно ходить, то может помочь лечение йодом, которое окажет противовоспалительное и противоотечное действие на сустав. С помощью ватной палочки наносите сетку из йода на больную область 1-2 раза в день, и через несколько дней боль и припухлость сойдут. Такую сетку полезно использовать, чередуя ее с травяными мазями и компрессами.
Колено опухло и болит при сгибании: лечение народными средствами
 Лечение народными средствами может помочь устранить боль и снять отек в колене, если оно опухло и болит при сгибании. Но народные средства не смогут вылечить от первоисточника болезни.
Лечение народными средствами может помочь устранить боль и снять отек в колене, если оно опухло и болит при сгибании. Но народные средства не смогут вылечить от первоисточника болезни.
Поэтому, даже если пришло временное облегчение, и коленный сустав перестал болеть, то все равно следует показаться врачу. В наши дни такие средства – это лишь дополнительная терапия к медикаментозному лечению, поэтому консультация с врачом необходима.
Компрессы и примочки
Среди народных средств для лечения суставов особенно эффективными считаются согревающие мази и примочки, а также настойки для растирания и приема внутрь на основе травяных сборов, овощей и животных продуктов.
Компресс из голубой глины и животного жира
Голубая глина и животное сало помогают снять болевые ощущения с колен в виде компрессов.
- Нужно вытопить сало, смешать его с глиной и теплой водой, нанести на больной участок.
- Подержать 3 часа.
- Повторять такой компресс следует в течение 7 дней ежедневно без перерывов.
Настойка на основе картофеля или каштана
Настойки на основе спирта и картофеля или конского каштана (используются корни и цветки) – это простые народные средства для обезболивания. Приготовить настой можно следующим способом:
- Возьмите немного картофеля или каштана.
- Залейте его 200 г водки и оставьте настаиваться в темном месте на 7 дней.
- Растирку колена с помощью настоя рекомендуется проводить 2 раза в день.
Мази
Хорошо снимают болевые ощущения и отеки мази домашнего приготовления. Популярностью пользуются мази из мумие, чистотела, меда и горчичного порошка.
Мазь из мумие
- 5 грамм мумие смешать с натуральным жидким медом (100 грамм).
- Полученную мазь следует втирать в больной сустав каждый день перед сном мягкими движениями более десяти минут.
Мазь из горчицы, меда, соли и соды
- Приготовьте ½ чайной ложки порошка из горчицы, в таких же пропорциях соль, соду, и 100 грамм меда цветочного происхождения.
- Смесь помогает согреть колено, облегчить боль после пяти процедур применения.
Мазь из чистотела
Чистотел – универсальное средство для лечения воспалений различного характера.
- Надо измельчить 50 грамм листьев растения, залить его нерафинированным маслом в полулитровой банке.
- Через 14 дней настаивания лекарства в темном месте, необходимо процедить его через 2 слоя медицинского бинта или марли.
- Такую мазь рекомендуется наносить легкими массирующими движениями в зону опухшего колена несколько раз в день.
Мазь из зверобоя
Зверобой – известное в народе лекарство от болезней. Если смешать его с травой тысячелистника, крапивой, измельчить и добавить столовую ложку вазелина, получится эффективная медицинская мазь, снимающая воспаление и отек с сустава. Использовать ее необходимо раз в сутки перед сном, нанося на больное опухшее колено. Курс лечения – до прекращения болевых ощущений.
Народные средства для приема внутрь
Если колено опухло и болит, человеку больно ходить и сгибать его, то рекомендуется применять внутрь лечебные настои и отвары. Они оказывают общеукрепляющее и противовоспалительное воздействие на организм, улучшают обменные процессы в хрящевой ткани, в короткие сроки устраняют боль.
Самые эффективные травы для лечения опухшего коленного сустава – это лавровый лист, корневище хрена, крапива сухая в комплексе с другими компонентами.
Настойка из лаврового листа
- Нужно подготовить 50 грамм лаврового листа, промыть его под проточной водой, и положить в эмалированную кастрюлю.
- Залейте 250 мл холодной чистой воды. Поставьте на маленький огонь, и доведите до кипения, остудите и процедите.
- Настой следует разделить на 4 равные порции, выпивая в течение 4 дней между приемами пищи небольшими глотками.
- Повторный курс – не менее чем через полгода.
Внимание! Лавровый лист может иметь как лечебное, так и токсическое воздействие на организм. Увеличение пропорции вредит здоровью. Поэтому перед использованием настойки проконсультируйтесь с лечащим врачом.
Корень хрена
- Натрите на терке корень хрена и залейте 200 мл кипятка.
- Настаивать его надо в течение двадцати минут на водяной бане.
- Принимать внутрь по 1 столовой ложке 2 раза в день в течение 21 дня.
Крапива
- Смешайте равные части высушенной крапивы (можно купить в аптеке), корня петрушки и коры ивы.
- 1 столовую ложку полученной смеси добавить в 200 мл горячей кипяченой воды.
- Отвар нужно настаивать в течение часа в термосе.
- Принимать внутрь следует по 100 мл 2 раза в день после еды, температура настоя должна быть комнатной.
Видео — Бубновский проводит диагностику болей в колене
При лечении коленного сустава народными средствами необходимо помнить, что их эффективность зависит от индивидуальной переносимости используемых компонентов.
Не рекомендуется принимать настои, мази и другие лечащие средства, не зная причины болевых ощущений и отека колена, даже если ушиба или травмы не было. Предварительно проведите диагностику, проконсультируйтесь с лечащим врачом. Контролируйте лечебный процесс, и следите за своим здоровьем!


 Болит спина в области поясницы – причины и лечение
Болит спина в области поясницы – причины и лечение


 К тяжелым травмам, особенно среди пациентов пожилого возраста, относят перелом шейки плечевой кости или шейки бедра. Печальная статистика смертей, наступающих при этом, подтверждает ее серьезность (10-20% от общего количества получивших данную травму). Такие переломы, как правило, требуют хирургического вмешательства и имеют длительный период реабилитации, до 1 года.
К тяжелым травмам, особенно среди пациентов пожилого возраста, относят перелом шейки плечевой кости или шейки бедра. Печальная статистика смертей, наступающих при этом, подтверждает ее серьезность (10-20% от общего количества получивших данную травму). Такие переломы, как правило, требуют хирургического вмешательства и имеют длительный период реабилитации, до 1 года. Так, создать условия для неподвижности сломанной руки гораздо проще, чем зафиксировать травмированную ногу, которая даже при движении на костылях испытывает некоторое давление. В связи с этим увеличивается и срок срастания кости. Так, рука восстанавливается за 2, а кость ноги за 3, а в некоторых случаях, и более месяцев.
Так, создать условия для неподвижности сломанной руки гораздо проще, чем зафиксировать травмированную ногу, которая даже при движении на костылях испытывает некоторое давление. В связи с этим увеличивается и срок срастания кости. Так, рука восстанавливается за 2, а кость ноги за 3, а в некоторых случаях, и более месяцев.
 При проведении реабилитационных мероприятий для возобновления природных двигательных функций кости, независимо от вида перелома, обычно применяют:
При проведении реабилитационных мероприятий для возобновления природных двигательных функций кости, независимо от вида перелома, обычно применяют:

 Артроз – это разрушение структуры суставного хряща, которое часто приводит к инвалидности пожилых людей. Боль в коленях при артрозах известна многим и все стараются помочь себе без операции. Лекарственные препараты приносят лишь временное облегчение. Внутрисуставное введение гормонов на короткий срок снимает боль, но суставная поверхность разрушается ещё быстрее. Недавно была придумана PRP терапия суставов для лечения с помощью собственных тканей пациента, которая значительно улучшает течение заболевания и задерживает разрушение суставного хряща. Данный вид лечения относится к регенеративной медицине, то есть восстанавливающей поражёние суставных тканей, а не только устраняющей болезненные симптомы. Эта технология стала инновационным прорывом для лечения артрозов, она практически не имеет противопоказаний и обладает отличным обезболивающим эффектом.
Артроз – это разрушение структуры суставного хряща, которое часто приводит к инвалидности пожилых людей. Боль в коленях при артрозах известна многим и все стараются помочь себе без операции. Лекарственные препараты приносят лишь временное облегчение. Внутрисуставное введение гормонов на короткий срок снимает боль, но суставная поверхность разрушается ещё быстрее. Недавно была придумана PRP терапия суставов для лечения с помощью собственных тканей пациента, которая значительно улучшает течение заболевания и задерживает разрушение суставного хряща. Данный вид лечения относится к регенеративной медицине, то есть восстанавливающей поражёние суставных тканей, а не только устраняющей болезненные симптомы. Эта технология стала инновационным прорывом для лечения артрозов, она практически не имеет противопоказаний и обладает отличным обезболивающим эффектом. Технология лечения
Технология лечения На 2019 год это единственная легальная, официально зарегистрированная технология получения стромально-васкулярной фракции в России. Метод разработан и внедрён компанией Arthrex – мировым лидером в области медицины спорта высоких достижений. Мы используем только 100% оригинальные одноразовые расходные материалы — набор для липоаспирации Tulip, двойные шприцы ACA-ACP, центрифугу Hettich Rotofix 32a, стерильное одноразовое бельё.
На 2019 год это единственная легальная, официально зарегистрированная технология получения стромально-васкулярной фракции в России. Метод разработан и внедрён компанией Arthrex – мировым лидером в области медицины спорта высоких достижений. Мы используем только 100% оригинальные одноразовые расходные материалы — набор для липоаспирации Tulip, двойные шприцы ACA-ACP, центрифугу Hettich Rotofix 32a, стерильное одноразовое бельё.



 PRP в лечении артроза
PRP в лечении артроза

































 Локтевой сустав представляет собой уникальное соединение трех костей: плечевой, лучевой и локтевой. Это сложный комбинированный сустав, в состав которого входят три простых сустава: плечелоктевой, плечелучевой, проксимальный лучелоктевой. Все они объединены одной общей капсулой и суставной сумкой (полостью). Внутри суставной сумки постоянно вырабатывается синовиальная жидкость, которая служит смазкой для трущихся суставных поверхностей и питанием для анатомических частей. Концы костей покрывает слой надкостницы, который помогает защищать и обновлять костные ткани, а также способствует поступлению питательных веществ из синовиальной жидкости. Все суставные поверхности покрыты суставным хрящом. Локтевой сустав надежно укреплен связками и защищен хорошим мышечным каркасом. Данные особенности позволяют совершать четыре вида движений: разгибание и сгибание, супинацию (вращение предплечья в локтевом суставе, при котором возможно повернуть кисть руки ладонью вверх) и пронацию (вращение предплечья в локтевом суставе, при котором возможно повернуть кисть руки ладонью вниз). Стоит отметить, что конец локтевой кости сверху имеет локтевой отросток, напоминающий по форме крючок. К нему прикрепляется трехглавая мышца плеча. Перелом этого отростка – довольно часто встречающаяся травма.
Локтевой сустав представляет собой уникальное соединение трех костей: плечевой, лучевой и локтевой. Это сложный комбинированный сустав, в состав которого входят три простых сустава: плечелоктевой, плечелучевой, проксимальный лучелоктевой. Все они объединены одной общей капсулой и суставной сумкой (полостью). Внутри суставной сумки постоянно вырабатывается синовиальная жидкость, которая служит смазкой для трущихся суставных поверхностей и питанием для анатомических частей. Концы костей покрывает слой надкостницы, который помогает защищать и обновлять костные ткани, а также способствует поступлению питательных веществ из синовиальной жидкости. Все суставные поверхности покрыты суставным хрящом. Локтевой сустав надежно укреплен связками и защищен хорошим мышечным каркасом. Данные особенности позволяют совершать четыре вида движений: разгибание и сгибание, супинацию (вращение предплечья в локтевом суставе, при котором возможно повернуть кисть руки ладонью вверх) и пронацию (вращение предплечья в локтевом суставе, при котором возможно повернуть кисть руки ладонью вниз). Стоит отметить, что конец локтевой кости сверху имеет локтевой отросток, напоминающий по форме крючок. К нему прикрепляется трехглавая мышца плеча. Перелом этого отростка – довольно часто встречающаяся травма.
 Лечение зависит от локализации и тяжести травмы локтя.
Лечение зависит от локализации и тяжести травмы локтя. Рентген – это первый шаг к определению степени травмы локтя.
Рентген – это первый шаг к определению степени травмы локтя. Локоть – это место соединения плечевой, локтевой и лучевой костей руки.
Локоть – это место соединения плечевой, локтевой и лучевой костей руки. Для иммобилизации локтевого сустава может потребоваться слинг.,
Для иммобилизации локтевого сустава может потребоваться слинг.,
 Миозит – воспаление мышцы. Возникает в ответ на длительное статическое сокращение мускулатуры, выполняющей неестественную для нее работу.
Миозит – воспаление мышцы. Возникает в ответ на длительное статическое сокращение мускулатуры, выполняющей неестественную для нее работу.



 Описание
Описание
 Описание
Описание Описание
Описание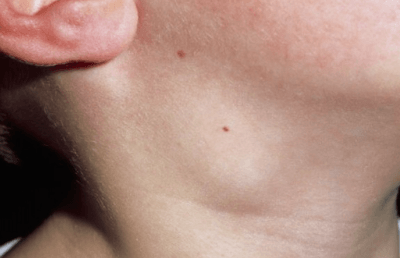 Описание
Описание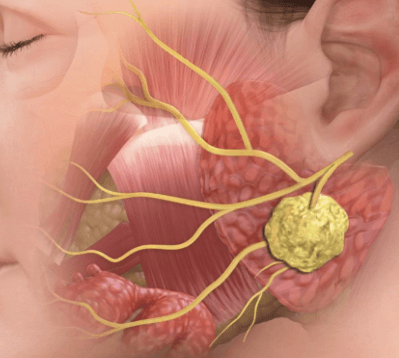 Описание
Описание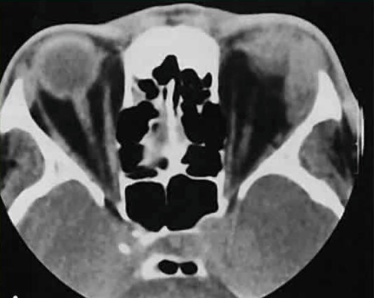 Описание
Описание Описание
Описание
 Описание
Описание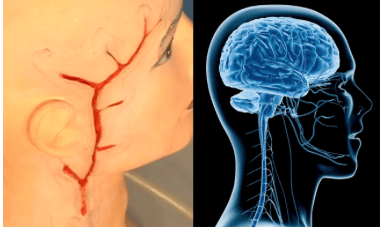 Описание
Описание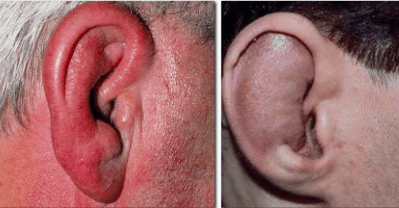 Заболевание, поражающее хрящевую ткань. Пациенты жалуются на затрудненное дыхание. Наблюдается изменение голоса в результате образования рубцов на гортани. При возникновении симптомов необходимо обратиться к терапевту. Для диагностики используют рентген, анализ крови, компьютерную томографию.
Заболевание, поражающее хрящевую ткань. Пациенты жалуются на затрудненное дыхание. Наблюдается изменение голоса в результате образования рубцов на гортани. При возникновении симптомов необходимо обратиться к терапевту. Для диагностики используют рентген, анализ крови, компьютерную томографию.










 Боли в шее могут возникать из-за множества разных причин. Если болит шея – нужно обратиться к врачу
Боли в шее могут возникать из-за множества разных причин. Если болит шея – нужно обратиться к врачу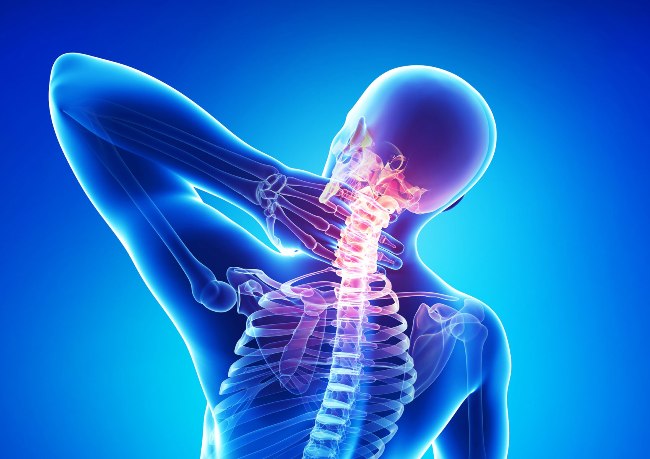 Причиной боли в шее может быть шейный спондилез
Причиной боли в шее может быть шейный спондилез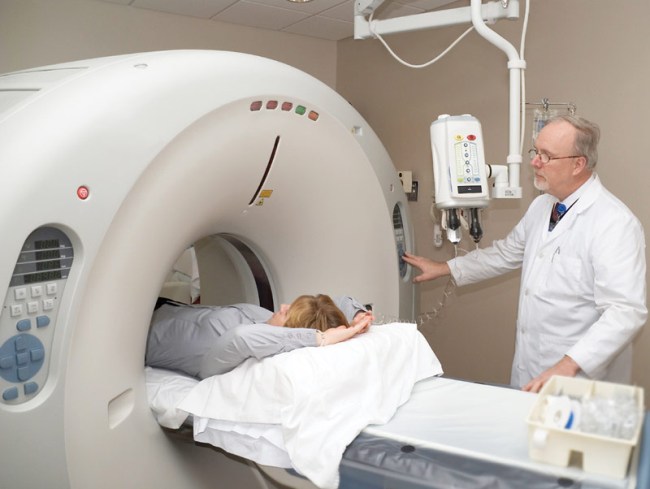 Выяснить причину боли в шее поможет МРТ-диагностика
Выяснить причину боли в шее поможет МРТ-диагностика Лечебная физкультура поможет избавиться от болей в шее
Лечебная физкультура поможет избавиться от болей в шее Для предотвращения болей в шее следует отказаться от курения
Для предотвращения болей в шее следует отказаться от курения









 Боль под левой лопаткой не стоит недооценивать, так как она может быть сигналом одного из серьезных заболеваний
Боль под левой лопаткой не стоит недооценивать, так как она может быть сигналом одного из серьезных заболеваний Чаще всего боль под левой лопаткой вызывается заболеваниями сердца или желудка
Чаще всего боль под левой лопаткой вызывается заболеваниями сердца или желудка При плевритах, сердечных патологиях и межреберной невралгии боль под левой лопаткой может сопровождаться сильной одышкой
При плевритах, сердечных патологиях и межреберной невралгии боль под левой лопаткой может сопровождаться сильной одышкой При длительных болях под левой лопаткой следует обратиться к терапевту, который поставит диагноз и направит на прием к узкому специалисту
При длительных болях под левой лопаткой следует обратиться к терапевту, который поставит диагноз и направит на прием к узкому специалисту



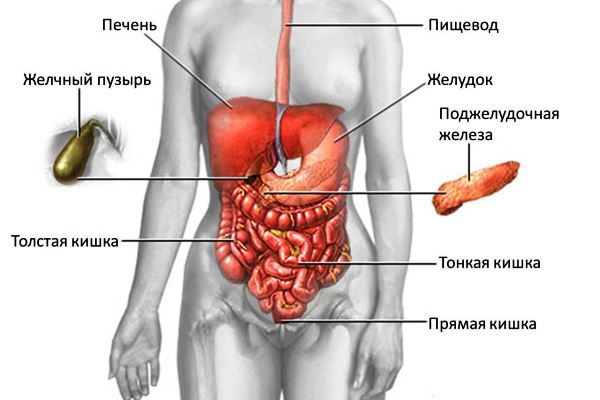
 Острая боль, которая отдает с живота в поясницу, может крыться в язве. Чаще всего патология развивается из-за ряда причин:
Острая боль, которая отдает с живота в поясницу, может крыться в язве. Чаще всего патология развивается из-за ряда причин:
 Если боль ощущается в районе пупка, с правой стороны живота и пояснице, то речь идет об аппендиците, который характеризуется воспалением отростка слепой кишки.
Если боль ощущается в районе пупка, с правой стороны живота и пояснице, то речь идет об аппендиците, который характеризуется воспалением отростка слепой кишки. Холецистит имеет много общего с печеночной коликой, но по месту расположения боли и другим симптомам, болезни можно легко отличить:
Холецистит имеет много общего с печеночной коликой, но по месту расположения боли и другим симптомам, болезни можно легко отличить:
 О том, что делать при боли в животе, отдающей в спину, может сказать только врач, опираясь на результаты анализов, причину и найденную патологию.
О том, что делать при боли в животе, отдающей в спину, может сказать только врач, опираясь на результаты анализов, причину и найденную патологию.



 Инфаркт – тяжелейшее сердечное состояние, характеризуется приступами острых болей в груди, отдающихся в левую руку, левую лопатку, в левые части шеи и нижней челюсти.
Инфаркт – тяжелейшее сердечное состояние, характеризуется приступами острых болей в груди, отдающихся в левую руку, левую лопатку, в левые части шеи и нижней челюсти. 
 Как научиться читать чужие мысли
Как научиться читать чужие мысли 7 признаков того, что твой парень психопат
7 признаков того, что твой парень психопат 5 ошибок в тренировке пресса
5 ошибок в тренировке пресса Почему мужчины бросают девушек
Почему мужчины бросают девушек Топ-15 продуктов дл
Топ-15 продуктов дл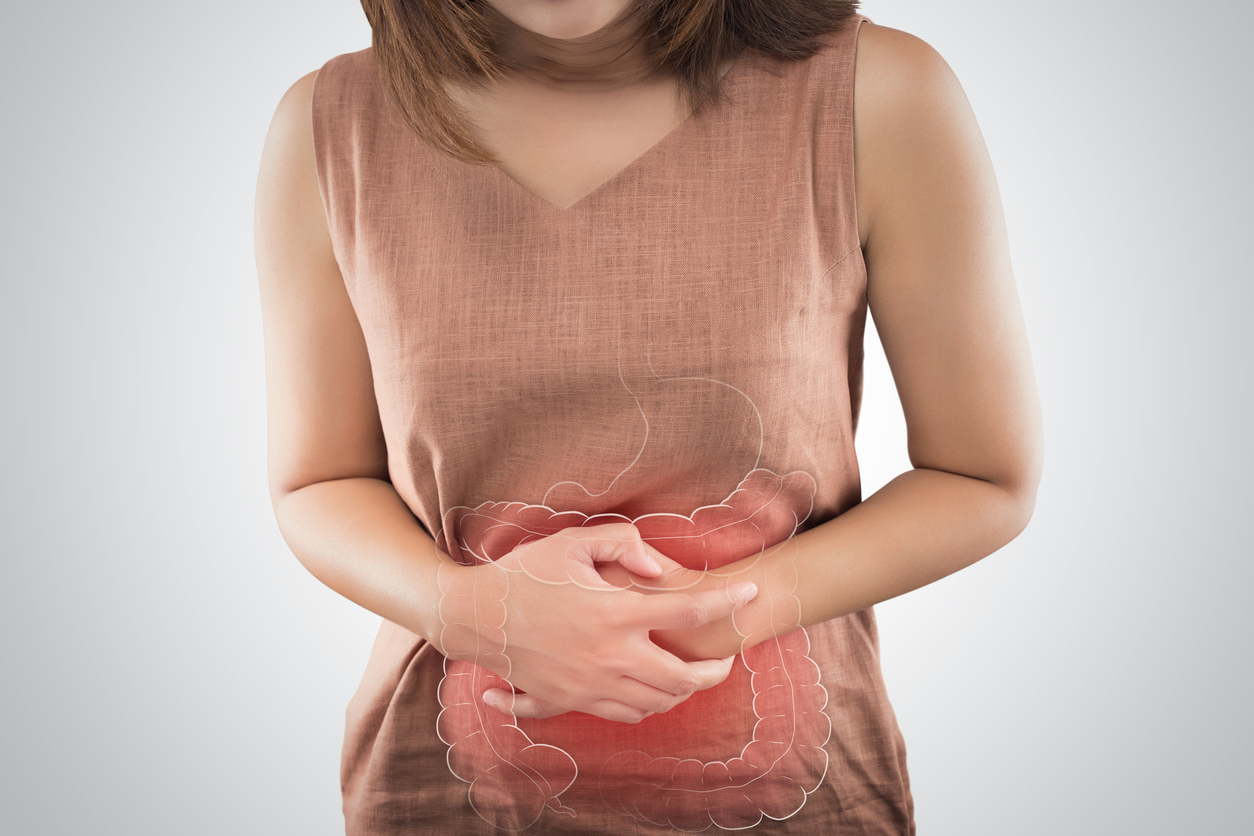
 Неловко наклонились и не можете разогнуться? Боль такая нестерпимая, что слезы градом льются? Название этой болезни знакомо многим — радикулит. И страдают им не только грузчики и любители поднимать тяжести. Практически каждого второго из нас хотя бы раз в жизни скручивала подобная боль.
Неловко наклонились и не можете разогнуться? Боль такая нестерпимая, что слезы градом льются? Название этой болезни знакомо многим — радикулит. И страдают им не только грузчики и любители поднимать тяжести. Практически каждого второго из нас хотя бы раз в жизни скручивала подобная боль. Острый радикулит – состояние, которое характеризуется воспалением нервных корешков спинного мозга, что проявляется сильной болью, слабостью мышц и потерей чувствительности. Это одно из самых распространённых заболевания области поясницы, и чаще всего выявляется у людей старше 40 лет.
Острый радикулит – состояние, которое характеризуется воспалением нервных корешков спинного мозга, что проявляется сильной болью, слабостью мышц и потерей чувствительности. Это одно из самых распространённых заболевания области поясницы, и чаще всего выявляется у людей старше 40 лет. Если укол на данный момент сделать невозможно, любой из перечисленных препаратов можно принять в виде таблетки. Однако прежде, чем начинать такое лечение, следует помнить, что эти лекарства противопоказаны при любых заболеваниях желудка — тогда следует использовать обезболивающие лекарства.
Если укол на данный момент сделать невозможно, любой из перечисленных препаратов можно принять в виде таблетки. Однако прежде, чем начинать такое лечение, следует помнить, что эти лекарства противопоказаны при любых заболеваниях желудка — тогда следует использовать обезболивающие лекарства.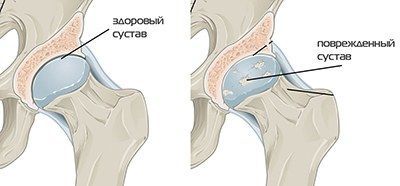
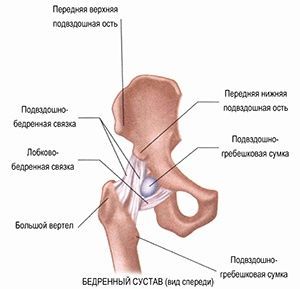


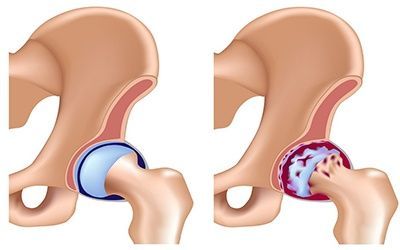
 Остеоартроз тазобедренного сустава называют коксартрозом. Начинается заболевание с постепенного разрушения хрящевой ткани, которая защищает кость от трения. Затем костная ткань под воздействием нагрузки и давления одной кости на другую начинает разрушаться. Различают первичный и вторичный артроз суставов:
Остеоартроз тазобедренного сустава называют коксартрозом. Начинается заболевание с постепенного разрушения хрящевой ткани, которая защищает кость от трения. Затем костная ткань под воздействием нагрузки и давления одной кости на другую начинает разрушаться. Различают первичный и вторичный артроз суставов: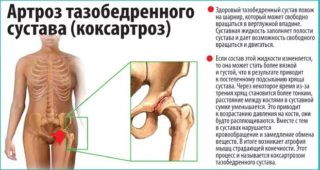 Механизм развития артроза: между головкой бедренной кости, покрытой хрящом, и вертлужной впадиной, которая также имеет покрытие в виде защитной хрящевой ткани, находится синовиальная жидкость. По консистенции она напоминает белок яйца и выполняет в суставе функции обмена веществ. При повышенных нагрузках мелкие кусочки хряща отслаиваются и попадают в синовиальную жидкость, усиливая трение. Этот процесс вызывает воспаление суставной сумки и увеличение количества синовиальной жидкости, что влияет на ее химический состав. Сила трения увеличивается, на костях появляются разрастания, что впоследствии вызывает боль и ограничивает движение. Этот процесс может продолжаться на протяжении длительного времени и не вызывать беспокойство, пока какое-нибудь событие – стресс или однократные физические перегрузки не спровоцируют обострение.
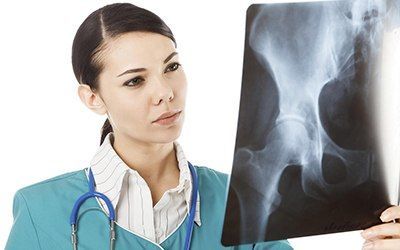
Механизм развития артроза: между головкой бедренной кости, покрытой хрящом, и вертлужной впадиной, которая также имеет покрытие в виде защитной хрящевой ткани, находится синовиальная жидкость. По консистенции она напоминает белок яйца и выполняет в суставе функции обмена веществ. При повышенных нагрузках мелкие кусочки хряща отслаиваются и попадают в синовиальную жидкость, усиливая трение. Этот процесс вызывает воспаление суставной сумки и увеличение количества синовиальной жидкости, что влияет на ее химический состав. Сила трения увеличивается, на костях появляются разрастания, что впоследствии вызывает боль и ограничивает движение. Этот процесс может продолжаться на протяжении длительного времени и не вызывать беспокойство, пока какое-нибудь событие – стресс или однократные физические перегрузки не спровоцируют обострение.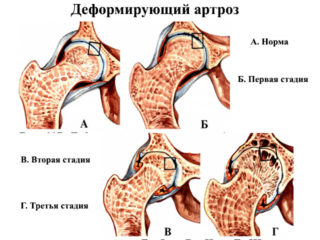 Болезненные ощущения периодические, после отдыха проходят. Ограничения в движении не наблюдается. Поставить диагноз на данной стадии можно по результатам рентгеновского обследования. На снимке ясно видно, что головка бедренной кости близко расположена к выстилающему вертлужную впадину хрящу, количество синовиальной жидкости меньше нормы. Начинают образовываться остеофиты, которые постепенно будут ограничивать подвижность.
Болезненные ощущения периодические, после отдыха проходят. Ограничения в движении не наблюдается. Поставить диагноз на данной стадии можно по результатам рентгеновского обследования. На снимке ясно видно, что головка бедренной кости близко расположена к выстилающему вертлужную впадину хрящу, количество синовиальной жидкости меньше нормы. Начинают образовываться остеофиты, которые постепенно будут ограничивать подвижность. Основные методы, которыми пользуются ортопеды и травматологи:
Основные методы, которыми пользуются ортопеды и травматологи: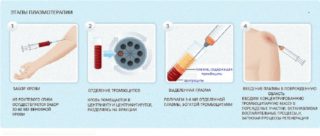

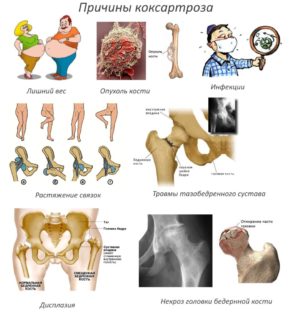
 В группу риска входят люди, у которых имеются врожденные патологии костей скелета и конкретно тазобедренных суставов. Это дисплазии, строение костей и хрящевой ткани, аутоиммунные заболевания. Во взрослой жизни человеку необходимо периодически проходить обследование и консультироваться с врачом, нет ли изменений в худшую сторону.
В группу риска входят люди, у которых имеются врожденные патологии костей скелета и конкретно тазобедренных суставов. Это дисплазии, строение костей и хрящевой ткани, аутоиммунные заболевания. Во взрослой жизни человеку необходимо периодически проходить обследование и консультироваться с врачом, нет ли изменений в худшую сторону.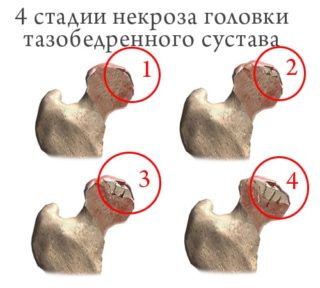 Хуже всего поддается лечению коксартроз, причина которого заключается в наличии врожденных патологий тазобедренного сустава. Некроз хряща начинается в верхней части бедренной головки и вертлужной впадины. В такой ситуации проблемы с суставом начинаются в подростковом возрасте. Операции не избежать.
Хуже всего поддается лечению коксартроз, причина которого заключается в наличии врожденных патологий тазобедренного сустава. Некроз хряща начинается в верхней части бедренной головки и вертлужной впадины. В такой ситуации проблемы с суставом начинаются в подростковом возрасте. Операции не избежать.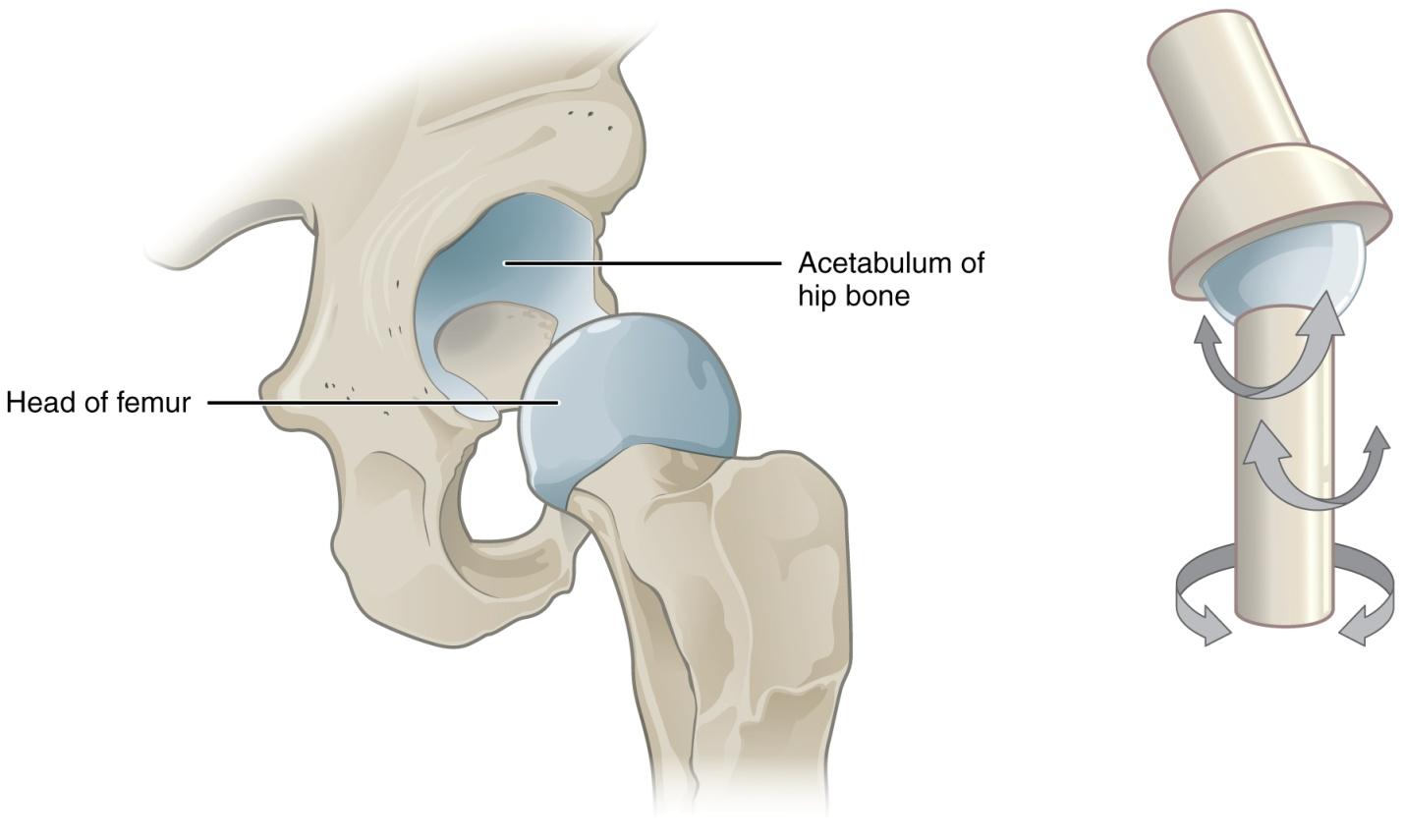


 Что такое коксартроз тазобедренного сустава?
Что такое коксартроз тазобедренного сустава?



 Истории наших читателей!
Истории наших читателей! 







