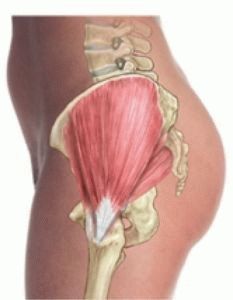
Отдает боль в левое бедро: причины, диагностика, основные методы лечения
Боль в области бедра чаще всего связана с заболеваниями тазобедренного сустава. Но порой причина ощущений кроется в иных патологиях, в этом случае лечение должно подбираться с учетом этиологии.

Основные причины болей
Если болит зона бедра, ощущения невозможно не заметить. Боль бывает острой и ноющей, периодической и постоянной, раздражающей. В одних случаях вызывает неприятные чувство только правое или левое бедро, в других – оба, порой боль отдает в колено или вовсе распространяется по всей ноге. Согласно классификации, она может быть:
- острой;
- хронической;
- кожной;
- внутренней;
- соматической;
- невралгической;
- сосудистой и т.д.
В данной анатомической зоне находится самый крупный сустав нашего организма – тазобедренный.

Именно в нем чаще всего имеются патологические изменения, хотя порой боль отдает совсем из другого органа. Ниже приведены основные группы причин неприятных ощущений, когда болит бедро сбоку в области сустава:
| Тип заболеваний | Примеры |
| Травмы | Ушибы мягких тканей, растяжения, разрывы, перелом шейки бедра |
| Воспалительные заболевания | Артрит, туберкулез кости, миозит |
| Опухолевые патологии | Саркома кости, остеомиосаркома, поражение костного мозга |
| Дегенеративные болезни | Артроз тазобедренного сустава |
| Сосудистые патологии | Варикоз, тромбофлебит, атеросклероз |
| Заболевания нервной системы | Неврит, остеохондроз, грыжа |

Проблемами, которые проходят самостоятельно, являются неприятные ощущения в данной зоне у беременных из-за повышенной нагрузки, у детей во время интенсивного роста, после сильного переутомления ног.
Заболевания бедра
У людей старше 45-55 лет нередко начинают появляться первые признаки артроза – дегенеративного заболевания, охватывающего суставные хрящи и приводящего к их разрушению. Коксартроз (поражение тазобедренного сустава) обычно стартует с одной стороны тела, его симптомы таковы:
- боль в паху, проходящая сбоку и по передней части ноги;
- иррадиирование в ягодицу, колено, усиление при ходьбе, вставании со стула;
- ограничение подвижности;
- хруст, покалывание, онемение в бедре;
- на последних стадиях – укорочение ноги.

Артрит, или воспаление сустава, в данной зоне встречается нечасто. В основном, он носит аутоиммунную природу – псориатический, ревматоидный артрит. Боль в этом случае резкая, нестерпимая, не стихает даже ночью, зато при ходьбе может уменьшиться. Часто она бывает двусторонней.
В зоне бедра также может возникнуть тендинит – воспаление сухожилия, для которого характерна острая, распирающая боль.
Специфическим воспалительным заболеванием бедра является трохантерит – поражение верхней точки бедра, к которой прикрепляются мышцы и сухожилия. Ощущения при этом ноющие, постоянные, но ограничения подвижности ноги не возникает.

Что еще может вызвать боль?
Около 5% людей, обратившись по поводу жалоб на симптомы со стороны бедра, слышат диагноз «асептический некроз головки кости бедра». Это – тяжелое заболевание, которое связано с нарушением кровообращения в данной области и приводящее к отмиранию тканей кости. Обычно болевой синдром у человека нарастает в течение нескольких дней и становится еще сильнее ночью.
Прочие возможные причины болей:
- синдром грушевидной мышцы – обусловлен заболеваниями поясницы, проявляется неприятными ощущениями с одной стороны тела, усиление возможно при ношении тяжестей, неудачном движении;

- туннельно-фасциальный синдром – связан со сдавливанием нервов, которое происходит на запущенной стадии артроза и других заболеваний;

- остеопороз – развивается, по большей части, у женщин в менопаузе, приводит к истончению костной ткани и высокому риску переломов;

- остеохондроз – при данной патологии боль часто иррадиирует в ногу, особенно, если уже имеется протрузия или грыжа.

Реже провоцируют нарушения опухоли кости, мягких тканей, метастазы из простаты и других органов, остеомиелит, туберкулез. После падения на бок, неудачного выгибания ноги или другой травмы болевой синдром может возникать по причине растяжений, вывихов, переломов. Заподозрить данную причину боли следует, если имел место факт травмы.

Диагностика и принципы лечения
После обращения к врачу (травматологу, ортопеду, хирургу) он проведет ряд физикальных тестов – на приведение и отведение ноги, сгибание и разгибание, вращение и т.д. Это позволит сделать вывод о подвижности, усилении или ослаблении симптомов при движении, поможет поставить предварительный диагноз.
Если причина связана с поражением позвоночника, нервных стволов, к обследованию привлекается невролог.
По окончанию первичного осмотра пациент обязательно направляется на рентгенографию. Этот метод позволит визуализировать кость и составляющие тазобедренного сустава. Если изменения незначительные, либо есть сложности с дифференцированием патологий, назначается выполнение КТ. При подозрении на проблему мягких тканей и нервов целесообразнее выполнять МРТ.

Дополнительно могут быть назначены:
- ревмопробы;
- биохимический анализ;
- исследования кальциево-фосфорного обмена.
Лечение подбирается в зависимости от выявленной патологии. В запущенных случаях приходится проводить операцию. Чаще хорошо помогает ортопедическое лечение, физиотерапия, препараты. Местные средства применять не имеет смысла – глубокое расположение сустава не позволяет лечебным веществам проникать в него в полной мере.
Консервативное лечение
При любой патологии зоны бедра пациенту назначается лечебная гимнастика, не делают упражнения только в самой острой фазе и при инфекционных заболеваниях до момента снятия воспаления. Рекомендуемые упражнения приведены ниже:
- приподнимания прямых ног над полом в положении лежа;
- аккуратные махи ногами;
- сгибания в положении на боку;
- подъемы колена.

Также врачи советуют плавать, ходить на лыжах, заниматься на эллиптическом тренажере. Кроме ЛФК больным назначается массаж, при артрозе – мануальная терапия. Физиотерапия (лазер, микротоки и прочая) также способствует снятию воспаления и усилению кровообращения.
При сильной боли показан прием или введение уколов нестероидных противовоспалительных препаратов.
В комплексе терапии пациент принимает миорелаксанты (Мидокалм, Сирдалуд), хондропротекторы (Артра, Дона), витамины группы В (Мильгамма, Нейромультивит). Также применяются сосудистые средства (Пентоксифиллин, Курантил) для улучшения кровоснабжения зоны.
Другие методы лечения
Народная медицина при проблемах с бедром – воспалительных, дегенеративных, ревматических – советует принимать настои, отвары окопника и сабельника. Эти растения устраняют воспаление, уменьшают болевой синдром разной этиологии, запускают процесс восстановления хрящей и связок.

Если причиной является поражение сосудов, рекомендуется принимать сок алоэ, кушать больше цитрусовых, потреблять мед. При остеопорозе назначают специфическую терапию препаратами, «залатывающими» костную ткань, а также диету с повышенным количеством кальция.
Показаниями к операции служат:
- тяжелая степень коксартроза, артрита;
- разрушение головки бедра, травма шейки.
По показаниям больному заменяют сустав – выполняют его эндопротезирование. В 95% случаев операция дает гарантию на полное восстановление подвижности ноги в любом возрасте.
Поделись с друзьями
Сделайте полезное дело, это не займет много времени
 i
iСтатья написана врачем
Пожалуйста оцените статью,мы старались:
Боль в бедре отражает множество заболеваний ревматического, неврологического, травматического, сосудистого и инфекционного характера. Чтобы выявить причину и правильно поставить диагноз, необходимо исключить все возможные патологии. Для этого проводят тщательный анализ симптомов, лабораторных показателей и тестов.
Сегодня мы рассмотрим, что вызывает боль и неприятные ощущения в области бедра, ответим на вопросы, почему болит сбоку при ходьбе, чем лечить сильную боль снаружи и что делать, если болит бедренная кость слева или справа.
Основные причины болей в бедре
Перечислим заболевания, сопровождающиеся болями в бедре и ягодичной области.
Травмы:
- перелом шейки бедра,
- перелом лобковой дуги,
- перелом крестца,
- компрессионный перелом I поясничного позвонка,
- остеит лобковой кости.
Ревматические патологии:
- воспалительные спондилопатии (анкилозирующий спондилит, артриты при воспалении кишечника и мочеполовой системы, псориатический артрит),
- остеоартроз тазобедренного сустава,
- асептический некроз головки шейки бедренной кости,
- артроз крестцово-подвздошного сочленения,
- ревматическая полимиалгия,
- ревматоидный артрит,
- поражение периартикулярных тканей (воспаление суставной сумки большого вертела, бурсит, трохантерит, тендинит приводящей мышцы бедра, энтезопатия в области седалищного бугра),
- миофасциальный синдром,
- ишиалгия при патологиях позвоночника (спондилез, межпозвоночные грыжи, артроз фасеточных суставов, спондилолистез),
- фибромиалгия.
Инфекционные патологии:
- туберкулез,
- бруцеллез,
- тазовый абсцесс (например, при аппендиците),
- абсцесс седалищно-прямокишечной ямки,
- пиогенный артрит тазобедренного сустава,
- остеомиелит.
Эндокринные нарушения:
- болезнь Паджета,
- сахарный диабет,
- гиперпаратиреоз.
Патологии внутренних органов:
- заболевания мочеполовой системы,
- бедренные и пазовые грыжи,
- гематомы брюшной полости.
И другие заболевания:
- врожденный вывих бедра,
- эпифизеолиз головки бедренной кости,
- болезнь Пертеса.
Дегенеративные заболевания
Самая распространенная причина боли в бедре – остеоартроз позвоночника и тазобедренных суставов, или коксартроз, иногда в сочетании с неврологическими нарушениями. При неблагоприятном исходе лечения болезнь приводит к нарушению функции сустава вплоть до полной обездвиженности. Первые признаки проявляются в ограничении подвижности и боли.
Постепенно объем движений в суставе уменьшается, и у больного может возникнуть синдром «блокады». Появляется болезненность при пальпации бедра: при продолжительном течении патологии может развиться атрофия мышц. В результате коксартроза нарушается походка больного: сначала появляется прихрамывание, затем укорочение ноги и хромота. Если поражаются оба сустава, появляется «утиная походка».
Вторая по распространенности причина боли – дисфункция и артроз крестцово-подвздошного сочленения, сопровождающийся отраженными болями в паховую область. Максимальная интенсивность болей проявляется в первой половине дня и уменьшается к вечеру или после ходьбы.
Боль, распространяющаяся по задней поверхности бедра и отдающая в пятку и по наружному краю стопы с онемением, связана с поражением первого крестцового нервного корешка.
Болевые ощущения и онемение по наружной поверхности бедра, голени и двух первых пальцев ноги говорит о поражении пятого поясничного позвонка.
Боль в передней и внутренней поверхности бедра и голени, онемение верхней трети голени – признак ущемления нервного корешка в области четвертого позвонка поясничного отдела.
Боль сбоку ягодицы и по передней поверхности бедра и колена говорит об ущемлении нерва в третьем позвонке.
Отражение боли в верхнюю боковую часть ягодицы и пах наблюдается при защемлении корешка первого позвонка поясницы.
Дегенеративно-дистрофические заболевания воспалительного характера имеют свои особенности:
- спазмы в спине продолжительностью более трех месяцев,
- постепенное увеличение болевых ощущений,
- утренняя скованность в поясничном отделе после отдыха или сна,
- уменьшение боли после ходьбы или физических занятий,
- боль тупая, ноющая, локализованная в области ягодиц и отдающая в бедра, способная перемещаться из одной стороны в другую.
Заболевания воспалительного характера
Бурсит большого вертела бедренной кости – еще одна частая причина боли. Его отличительные признаки:
- Глубокие жгучие боли по боковой лини бедра и сустава. Спазм увеличивается при ходьбе, сидении на корточках, провоцирует хромоту. Боли в бедре при ходьбе отдают в ногу.
- Боль стихает в покое, но может усиливаться во время сна в положении лежа на боку на больной стороне.
- При пальпации ощущается напряженность в зоне большого вертела.
- При отведении бедра в противоположном направлении в положении лежа ощущается сопротивление и дискомфорт.
Миофасциальный синдром мышц возникает в результате дегенеративных патологий позвоночника и тазобедренного сустава и нередко становится причиной боли при ходьбе в верхней части бедра.
Для асептического некроза головки бедренной кости характерен стойкий болевой синдром в зоне сустава в ночное время и по утрам. Более подробное описание патологии и лечение бедренной кости приведено в видеоролике.
Остеомиелит – воспаление кости и костного мозга, сопровождающееся образованием гноя и некрозом – чаще всего развивается у детей и сопровождается лихорадкой и хромотой.
Туберкулез тазобедренного сустава, или туберкулезный коксит, распространен у детей и людей пожилого возраста, при этом мужчины страдают в два раза чаще, чем женщины. Его провоцируют хронические патологии, сахарный диабет, заболевания крови, алкоголизм, наркомания, продолжительное лечение гормональными препаратами, травмы или иммунодефицит.
В результате изменений в суставе развивается патологический вывих с порочным положением бедренной кости: головка кости поджимается к вертлужной впадине и вдавливается в нее. Первый признак – ноющая боль в бедре, отдающая в ногу и пах, иррадиирущая в бедро левой или правой ноги с внешней стороны.
Боль в правом или левом бедре и прихрамывание появляются при тазовом абсцессе, воспалительных болезнях женских половых органов.
Забрюшинная гематома сопровождается отраженной болью в бедре и признаками поражение бедренного нерва.
Опухолевые заболевания
Среди опухолей костей таза и бедренной кости наиболее часто встречаются остеосаркома и миеломная болезнь. При раке предстательной или молочной желез наблюдаются метастазы в кости. В большинстве случае поражается подвздошная кость тазобедренного сустава.
Заболевания, вызванные нарушением обмена веществ
Болезнь Паджета отличается усилением боли в бедре по ночам, покраснением кожи над пораженной костью, появляются деформации костей и смежных суставов и патологические переломы.
При сахарном диабете возникают острые боли в мышцах бедер с последующей атрофией с одной или сразу с обеих сторон.
Поражение латерального кожного нерва бедра, выходящего из поясничного сплетения и проходящего по линии бедра до коленного сустава, сопровождается приступообразными ощущениями жжения, покалывания, ползания мурашек по внешней стороне бедра.
Патологические ощущения усиливаются при ходьбе или стоянии. В положении лежа проявления отсутствуют. Причины сдавливания нерва: сосудистые заболевания, нарушение питания нерва (атеросклероз), варикозное расширение вен малого таза или ног, избыточный вес.
Синдром «заднего кармана» возникает у людей, находящихся в длительном сидячем положении, у таксистов при сдавливании седалищного нерва, например, бумажником в заднем кармане брюк. Он проявляется болевым синдромом в ягодице и задней поверхности бедра без боли в пояснице.
Методы диагностики
Для определения заболевания врач проводит комплекс диагностических мер. Начинается он с тщательного опроса пациента относительно характера и локализации болей.
При наличии показаний делают рентген. Его назначают в случае:
- острого начала боли у пациентов младше 15 и старше 50 лет без травмы в прошлом времени,
- сильной боли,
- наличии травмы,
- если боль не уменьшается в положении лежа,
- возникает боль в бедре при вставании со стула, подъеме по лестнице,
- ноющей боли внутри в левом или правом бедре,
- больным с метастазами и опухолями,
- жалоб на лихорадку или уменьшение веса.
Справка. Рентген также необходим, если пациента направляют на физиолечение или мануальную терапию.
Если необходимо определить степень поражения нервов или перед предстоящей операцией, проводят электромиелографию.
При необходимости используют методы радиоизотопной остеосцинтиграфии и денситометрии.
Магнитно-резонансная томография (МРТ) и компьютерная томография (КТ) позволяют получить подробное исследование костей позвоночника, спинного мозга, суставов и прилежащих тканей.
Комплексное обследование также включает:
- осмотр неврологов при рецидивирующих болевых синдромах,
- осмотр гинеколога у женщин и уролога – у мужчин,
- ультразвуковое исследование внутренних органов,
- клинический анализ крови, мочи.
Когда нужно обратиться к врачу
Показания, по которым необходимо пройти обследование у специалиста:
- стойкий болевой синдром,
- боль не вследствие травмы у лиц младше 15 и старше 50 лет,
- при изменении температуры тела,
- при появлении отека, гематомы, изменении кожных покровов,
- при получении травмы.
Симптоматическое лечение болей
С учетом выраженности боли в бедре при множестве заболеваний основой терапии становится применение нестероидных противовоспалительных средств (НПВС) с выраженным обезболивающим и противовоспалительным эффектом в виде таблеток, инъекций, мазей, гелей и пластырей («Мелоксикам, «Ибупрофен», «Диклофенак», «Найзгель»). По показаниям лечение дополняют миорелаксантами («Клоназепам», «,Сирдалуд», «Диазепам»).
Пациенту необходим отдых в течение нескольких дней (от двух до пяти в зависимости об патологии), ношение бандажа (поясничный корсет при болях в спине).
Дополнительно используют методы мануальной терапии и лечебную физкультуру (ЛФК), укрепляющую мышцы и суставы. В тяжелых случаях по медицинским показаниям прибегают к хирургическим методам лечения. Каждая программа терапии индивидуальна и зависит от вида и тяжести патологии, состояния больного, его пола и возраста.
ЛФК
Лечебная физкультура – неотъемлемая часть процесса выздоровления. Упражнения помогают восстановить подвижность и привычную активность после лечения, укрепить мышцы и связки, разработать суставы, улучшить метаболизм в организме.
Упражнения для суставов:
- сидя на стуле, двигайте стопами, не отрывая их от пола, вперед и назад,
- в том же положении сделайте несколько вращений стопой в обе стороны,
- для тазобедренных суставов лежа на спине сделайте упражнение «велосипед»,
- стоя у стены, обопритесь руками, сделайте несколько махов ногой в стороны и назад.
Лечение народными средствами
Биологически активные вещества в рецептах народной медицины оказывают существенное влияние на ход лечения, однако при неправильном применении могут вызвать побочные эффекты. Поэтому перед их использованием необходимо проконсультироваться с лечащим врачом и узнать об индивидуальных противопоказаниях.
Приведем рецепты эффективных средств:
- Компресс из редьки или хрена. Смешайте натертый на терке корень хрена или редьки. Чтобы избежать жжения, добавьте сметану. Наложите на больную область, изолируйте полиэтиленом и укутайте теплым шарфом или шалью.
- Быстрый компресс из горчицы. Разведите горчичный порошок в воде 40-градусной температуры (по С) до состояния сметаны. Наложите на поясницу, укутайте и оставьте на пять минут. Затем удалите массу и промойте место теплой водой.
- Отвар из листьев эвкалипта используют для растирания спины. Для его приготовления листья закипятите на медленном огне в течение получаса, затем остудите и дайте настояться. Через два часа отвар готов.
Заключение
Боль может быть как следствием поражения костей и мягких тканей самого бедра, так и симптомом патологических состояний внутренних органов и позвоночника. Для выявления заболевания необходим тщательный осмотр и использование различных способов диагностики: анализы крови и мочи, рентген, миелография, КТ или МРТ и другие.
Лечение направлено на устранение симптомов боли и индивидуально в каждом конкретном случае. Оно включает примем НПВС с выраженным обезболивающим характером, препаратов для снятия мышечных спамов, методы физиотерапии и ЛФК. Качество лечения засвисит от своевременности обращения больного за медицинской помощью, точностью диагностики и самодисциплины больного.
Что делать, если болит бедро и отдает в ногу

Боль в бедре, отдающая в ногу
Боль в бедре, которая отдает в ногу, в большинстве случаев говорит о серьезных проблемах с позвоночником. Это симптом довольно запущенного заболевания, которое вызывает нарушение ходьбы. В большинстве случаев, симптомам предшествует периодическая боль в пояснице, а серьезное обострение происходит после физической нагрузки или переохлаждения. В крайнем случае возникает слабость в ноге, онемение, паралич.
Клиника Доктора Игнатьева специализируется на диагностике и лечении заболеваний позвоночника, нервной системы. Правильно поставленный диагноз залог верного лечения.
Боль в ноге от бедра в большинстве случаев говорит о поражении нервных корешков, идущих от поясничного отдела позвоночника. Отходя от спинного мозга, нерв проходит рядом с межпозвоночным диском и уходит к иннервируемому участку через канал. Боль, может возникать из-за раздражения волокон спинного, головного мозга или непосредственно нерва – межпозвоночным диском, сужениями канала.

Диагностика боли в бедре, отдающей в ногу
Причины боли в бедре ↑
Наиболее часто, боль вызывают такие заболевания как – остеохондроз поясничного отдела позвоночника, протрузии дисков, межпозвоночные грыжи, различные туннельные синдромы.
Остеохондроз – хотя и не вызывает непосредственную боль в бедре, вызывает сужение межпозвонковых каналов, при этом уменьшая запас места для проходящих вблизи нервов. Со временем могут, возникнут протрузии, которые и вызывают боль, а если их не лечить, то образуется межпозвоночная грыжа. Заболевания характерны для возраста от 17 до 55 лет. Боль обычно начинается с поясницы, а потом начинает отдавать в ногу, усиливается при нагрузках, движении.

Межпозвоночная грыжа, снимок МРТ
Для постановки правильного диагноза не достаточно обычного рентгена, проводится МРТ поясничного отдела позвоночника, реже КТ.
Если боль возникает после 55-ти лет, следует обследовать пациента на воспалительные процессы костей, заболевания тазобедренного сустава (коксартроз), переломы, онкологию.
В любом возрасте следует исключить варикозную болезнь, проведя визуальный осмотр. Наличие травм или острых воспалительных заболеваний.
Медицинское название боли, идущей от бедра к ноге, при этом не указывающем на причину боли – люмбоишиалгия, ишиас или воспаление/ущемление седалищного нерва.
Что делать если появилась боль?! ↑
Если боль возникла при каком-то движении или после работы, следует немедленно это прекратить и лечь на ровную поверхность, полежать 5-10 минут. Если спустя это время боль полностью не исчезнет, нужно огранить любые нагрузки на позвоночник в течении ближайших суток. Для облегчения боли используется ибупрофен, нурофен либо любое подручное нестероидное противовоспалительное средство. При этом нужно избегать переохлаждений, перегрева.

Боль, которая не прошла спустя сутки требует немедленной диагностики и осмотра врачом. Если вовремя не обратится к доктору, то может появиться слабость в ноге, онемение, покалывание, атрофия мышц или полный паралич конечности.
Врач, который наиболее компетентен в данных вопросах – вертебролог или мануальный терапевт.
Какое существует лечение заболеваний позвоночника, вызывающих боль в ногах?! ↑
При своевременном обращении, первая задача, которая стоит перед врачом – определить причину боли. Даже если ее снимают обезболивающие лекарства, это серьезный симптом, который может потребовать экстренного оперативного вмешательства.
Проведя осмотр, проверив рефлексы, чувствительность, можно определить участок поражения и назначить целенаправленную диагностику. Определив причину, выбирается соответствующее лечение.
Без точно поставленного диагноза запрещено проводить массаж, использовать согревающие мази или заниматься самолечением.
В большинстве случаев, требуется курс лечения, который будет состоять из коррекции позвоночника, устранения ущемлений, назначения лечебной зарядки, рефлексотерапии и т.д. Это поможет не только устранить боль, но и избежать подобных проблем в будущем.
Пациент периодически страдал на боль в пояснице, особенно по утрам. После физической нагрузки (грузил холодильник в автомобиль), возникла острая боль в пояснице, которая резко отдала в ногу к бедру, подкосило ноги. Добравшись домой, боль усиливалась при ходьбе, поднятии ровной ноги и даже наклонах головы. Спустя неделю боль заставила обратиться к врачу, а МРТ поясничного отдела позвоночника показала межпозвоночную грыжу между пятым поясничным позвонком и крестцом. Был назначен курс консервативного лечения, продолжительностью от 1,5 мес., хирургическое вмешательство не потребовалось. Случай из практики!
Случай из практики!
Похожее:
Самые актуальные темы:Запись на консультацию в Клинику Доктора Игнатьева по тел.: +38 (044) 227-32-51
Статьи по теме:
- Боль в спине после родов испытывают многие женщины. Этот симптом…
- Шейный отдел позвоночника является самым гибким из всех существующих отделов….
- Боль или невралгия седалищного нерва (ишиас) – главный клинический синдром серьезного патологического…
Что делать если болит левое бедро
Боли в области бедра часто появляются у людей в любом возрасте. Они могут быть вызваны множеством факторов. Болевые ощущения могут появиться из-за чрезмерных нагрузок или быть следствием развития заболевания. В данной статье мы рассмотрим причины и способы лечение боли в мышцах бедра.
Что может вызвать боль в мышцах бедра
Причин боли в бедренной мышце может быть множество. Она может возникать из-за поражения мышечной ткани, тазобедренного сустава или позвоночника. Боль бывает связана непосредственно с патологией бедра или быть «отраженной» от других органов и систем организма.
Причинами болевого синдрома в бедре могут быть:
- физические перегрузки от тяжелой работы или спорта;
- травмы, связанные с разрывом мышцы, растяжением связок, повреждением сухожилий или суставов;
- патологии, связанные с дегенеративными процессами, например, остеопороз, остеохондроз поясничного отдела позвоночника, межпозвоночная грыжа;
- сердечно-сосудистые заболевания, варикоз вен;
- заболевания нервной системы, воспаление седалищного нерва;
- инфекционные заболевания;
- воспалительные патологии, миалгии, миозиты двуглавой мышцы бедра;
- опухоли.
 В зависимости от того, где локализуется боль, можно определить вид патологии:
В зависимости от того, где локализуется боль, можно определить вид патологии:
- если болит передняя часть бедра сверху, это связано с тазобедренным суставом, позвоночником и межпозвоночными дисками, бедренной артерией и венами, лимфоузлами в паху или органами малого таза у женщин. У пожилых людей боль может быть связана с переломом головки бедренной кости, вывихом головки тазобедренного сустава;
- если у вас болят мышцы бедра ноги спереди, скорее всего, это связано с проблемами с надколенником, повреждением связок или хряща;
- если болят мышцы бедра сзади, это говорит о заболеваниях ягодичной мышцы, ее фасций, седалищного нерва или крестцово-подвздошного сустава;
- если тянет мышцу бедра сбоку, это может быть сигналом артроза или воспаления полусухожильной мышцы бедра;
- если болят внутренние мышцы бедра или паховой области, это говорит о наличии грыжи позвоночника, перелома или вывиха тазобедренного сустава.
Рассмотрим более подробно некоторые заболевания.
Травмы, с которыми связаны боли в мышцах бедра, могут быть следующими:
- ушиб таза, тазобедренного сустава, верхней части бедра;
- перелом в зоне вертела большой бедренной кости;
- перелом в области крестца;
- вывих бедренной кости;
- разрыв и растяжение связок, сухожилий;
- переломы шейки кости бедра;
- компрессионный перелом позвоночника.
Кроме того, следует отметить, что к разрыву связок может привести не только травма, но и дегенеративные процессы разрушения тканей. Для разрыва характерна острая боль, мешающая движениям сустава.
 Артроз или коксартроз тазобедренного сустава — это дегенеративное заболевание, которое является частой причиной боли в правом или левом бедре. При этом заболевании боль распространяется в паховой зоне, по внутренней и передней сторонам бедра. Иногда болевые ощущения могут отдавать в ягодицу или колено при подъеме со стула или в движении.
Артроз или коксартроз тазобедренного сустава — это дегенеративное заболевание, которое является частой причиной боли в правом или левом бедре. При этом заболевании боль распространяется в паховой зоне, по внутренней и передней сторонам бедра. Иногда болевые ощущения могут отдавать в ягодицу или колено при подъеме со стула или в движении.
Характерными признаками коксартроза являются:
- невозможность совершать вращение в тазобедренном суставе, подтянуть ногу к груди или отвести ее в сторону;
- характерный хруст в суставе;
- уменьшение длины ноги (на последней стадии артроза).
Некоторые разновидности артрита вызывают болевые ощущения в тазобедренных суставах. Артрит можно отличить по интенсивным болям в ночное время. Боли уменьшаются, когда больной расходится или после тренировки, но потом возникают снова.
 Около 5% жалоб на боли в области сустава связаны с инфарктом тазобедренного сустава. Чаще всего от него страдают мужчины. Патология развивается быстро, в течение 1-3 дней. Боль нарастает стремительно, не дает покоя в ночное время и усиливается к 4-5 часам утра.
Около 5% жалоб на боли в области сустава связаны с инфарктом тазобедренного сустава. Чаще всего от него страдают мужчины. Патология развивается быстро, в течение 1-3 дней. Боль нарастает стремительно, не дает покоя в ночное время и усиливается к 4-5 часам утра.
Воспаление бедренных сухожилий диагностируется у четверти страдающих от болей в бедре. Оно характерно для женщин в климактерическом периоде, когда происходят изменения в обменных процессах. Патология развивается в течение 3-15 дней. Болевые ощущения локализуются сбоку бедра по внешней или внутренней поверхности. Сустав при этом не теряет своей подвижности, но боль беспокоит даже в состоянии покоя, когда человек лежит на боку.
Также встречается синдром грушевидной мышцы, как правило, с одной стороны. Его причинами выступают патологии позвоночника, вызванные стрессом, подъемом тяжестей или резким движением. Болевые ощущения развиваются в течение 1-3 дней. Они распространяются в ягодице, пояснице и крестце, могут отдавать в заднюю поверхность ноги до пятки.
Диагностика причин болей
Поскольку причинами болей в мышцах могут быть разные заболевания, то для диагностики используют дифференцированный подход. Он позволяет исключить все возможные патологии и поставить правильный диагноз.
Справка. Для сбора анамнеза больной проходит обследование у нескольких врачей: невролога, ортопеда, хирурга, ревматолога, онколога.
 Для выявления воспалительных процессов берутся анализы крови. Если есть очаг гнойного воспаления, проводят пункцию сустава для забора синовиальной жидкости и определения вида патогенных микробов.
Для выявления воспалительных процессов берутся анализы крови. Если есть очаг гнойного воспаления, проводят пункцию сустава для забора синовиальной жидкости и определения вида патогенных микробов.
Рентген тазобедренного сустава и поясничного отдела позвоночника показывает состояние костей и наличие травм или дегенеративных нарушений.
Например, при остеоартрозе на поздних стадиях можно обнаружить костные наросты – остеофиты. При патологиях, сопровождающихся разрушением хрящевой ткани, диагностируют сужение межсуставного пространства.
Магнитно-резонансная томография проводится для детального анализа состояния мышц, связок, сухожилий, мягких тканей, кровеносных сосудов и нервных волокон.
Когда следует обратиться к врачу
Что делать, если болит прямая мышца бедра, до обращения к врачу?
- Если боль возникла во время выполнения упражнений, прекратите тренировку, дайте организму отдохнуть и прийти в норму.
- Примите горизонтальное положение или приподнимите ногу на горизонтальную ровную поверхность.
- К месту поражения приложите холод.
Несвоевременное обращение за медицинской помощью чревато осложнениями и трудностями в последующем лечении. Если вы испытываете боль или дискомфорт в области таза или бедра и этому предшествовала травма, появилась острая боль в бедре и стало невозможно ходить, незамедлительно обратитесь в травмпункт для установления причины и проверки состояния повреждений.
Если у вас отекла или опухла конечность, кожа покраснела, началась лихорадка или просто болит мышца на ноге в области бедра без причины, необходимо обратиться за помощью к хирургу или терапевту, который после осмотра определит направление лечения и назначит обследование у других специалистов.
Лечение болей в мышцах бедра
Лечение болей в бедре напрямую зависит от вида патологии. Первоначально оно направлено на устранение симптомов. Для этого применяют консервативные методы, которые включают медикаментозную терапию, физиотерапию, ЛФК, массаж и мануальную терапию. В редких случаях требуется хирургическое лечение. Это могут быть травма, сосудистые нарушения, гнойные воспаления или замена сустава.
Медикаментозные средства
В зависимости от того, какая система организма была поражена болезнью, назначаются лекарственные средства.
При заболеваниях сосудистой системы принимают венотоники, улучшающие проницаемость сосудов и кровообращение.
Комплексные нестероидные противовоспалительные средства (НПВС) обеспечивают обезболивание, устраняют воспаления, отеки и снижают температуру, если у больного есть лихорадка. Но длительный и бесконтрольный прием средств может вызвать появление побочных эффектов, поэтому их можно использовать только по назначению врача.
При сильных болевых синдромах и безрезультативности базового лечения применяют местные блокады. Это инъекции с противовоспалительными и обезболивающими средствами, иногда с применением гормонов.
Важно! При обнаружении инфекции назначают курс антибиотиков. Лекарственные средства можно использовать в виде таблеток, мазей или гелей местно.
 При патологиях деструктивного характера назначаются витаминно-минеральные комплексы и хондропротекторы, предотвращающие разрушение суставных тканей. Для достижения положительного результата их применяют курсами продолжительное время, поскольку восстановление суставов – длительный процесс.
При патологиях деструктивного характера назначаются витаминно-минеральные комплексы и хондропротекторы, предотвращающие разрушение суставных тканей. Для достижения положительного результата их применяют курсами продолжительное время, поскольку восстановление суставов – длительный процесс.
Для расслабления спазмированных мышц и обезболивания также применяют миорелаксанты.
Физиотерапевтические процедуры
Такие физиотерапевтические процедуры, как электрофорез и фонофорез с лекарственными средствами, лазеротерапия, криотерапия и магнитотерапия, дают хорошие результаты в восстановлении и реабилитации больного.
Местное воздействие оказывает противоотечный и противовоспалительный эффект, улучшает кровообращение, лимфоток, запускает процессы регенерации в тканях и улучшает проникновение действующего лекарственного вещества в клетки.
ЛФК и массаж
 Лечебная физкультура и массаж являются неотъемлемой частью лечебного процесса. Они необходимы для восстановления и развития подвижности конечности и предотвращения возникновения застойных процессов.
Лечебная физкультура и массаж являются неотъемлемой частью лечебного процесса. Они необходимы для восстановления и развития подвижности конечности и предотвращения возникновения застойных процессов.
ЛФК полезна при лечении остеопороза, травм и остеохондроза.
Главными правилами для эффективности ЛФК являются:
- регулярность тренировок;
- правильная техника выполнения упражнений;
- отсутствие дискомфорта и болевых ощущений;
- постепенное увеличение физической нагрузки.
Восстановительный массаж должен выполняться только квалифицированным специалистом. Резкие, грубые движения могут только навредить и усугубить положение.
Хороший массаж качественно улучшает состояние мышц, делает ткани мягкими, эластичными, улучшает кровоток и обменные процессы, а также способствует выводу токсинов после болезни.
Хирургическое вмешательство
Методы хирургического лечения позволяют быстро и эффективно избавиться от тяжелых поражений. Артроскопия и малоинвазивные внутрисосудистые операции имеют минимальное хирургическое вмешательство и наименее травматичны.
Операции проводят при тяжелых травмах, остеопорозе или остеохондрозе на последних стадиях, а также они необходимы при замене сустава на имплант.
Профилактика
Для профилактики заболеваний бедра необходимо поддерживать здоровый образ жизни: регулярно заниматься спортом, избегать перегрузок и использовать защитную и компрессионную одежду для занятий спортом. Для обеспечения полноценного питания следует разнообразить свой рацион продуктами, полезными для костной и мышечной тканей.
Заключение
При первых признаках боли или отечности в нижних конечностях необходимо обратиться за консультацией к специалисту и выяснить причину недуга. Выяснение причин, вызвавших развитие патологии — важный момент, ведь чем раньше человек обращается за медицинской помощью, тем более точно и своевременно будет установлен диагноз.
Иногда беспокоит резкая боль в бедре, возникающая слева и справа. Причины, формы боли разнообразны.
Боль в области бедра возникает остро и внезапно, иногда постепенно, нарастая с течением времени. Локализуется боль в верхней части бедра, отдает в паху, под коленом, в стопу. Мужчин и женщин боль в бедре поражает с одинаковой частотой, причины боли разные и обусловлены анатомическими и физиологическими особенностями.
Часто ощущение боли сопровождается нарушениями чувствительности по типу дизестезии или парестезии. В первом случае нарушается восприятие холода, тепла, других воздействий. Во втором, пациент ощущает ползание мурашек, онемение в поражённой области. Симптоматика обусловлена сдавливанием нервных стволов воспаленной мышечной тканью или связками. Возможно онемение кожных покровов. Обращайтесь к врачу с такими жалобами.
Проконсультируйтесь с профессионалом, подробно описав симптомы, ощущения. Врач определит причины возникновения боли, расскажет какие анализы, обследования необходимо делать и назначит лечение. В зависимости от результатов обследования и диагноза, лечением боли в области бедра займутся ортопед, ангиохирург, инфекционист, фтизиатр (например, при туберкулёзе тазобедренного устава).
Где локализуется боль в бедре
Локализация острой или ноющей боли в бедре:
- Передняя верхняя часть бедра болит вследствие нарушений в тазобедренном суставе. Источники боли — мышцы на бедре и правом тазобедренном суставе, нарушения в межпозвоночных дисках, суставах. Бедренная артерия и вена, лимфоузлы в паху, органы малого таза у женщин. Причина боли в паху — перелом головки бедренной кости у пожилых людей, вывих головки тазобедренного сустава со смещением головки вперед на лобковую кость.
- Мышцы бедра болят вследствие нарушений в пояснице и крестцовом отделе позвоночника.
- Задняя часть бедра болит из-за проблем с большой ягодичной мышцей, её фасциями, патологии седалищного нерва, крестцово-подвздошного сустава.
- При грыжах, переломах, вывихах тазобедренного сустава появляется боль в паху.

Боль бывает ноющая, тянущая, усиливается ночью. Это связано с неврологическими расстройствами. Возможно, при онкопатологии мягких тканей или кости. Боль бывает связана с физической нагрузкой, такая боль стихает ночью, во время отдыха. Частые причины боли – деформирующий артроз тазобедренного или коленного сустава. При неврологической патологии отмечаются нарушения чувствительности к изменениям температуры, кожные парестезии.
При грыже паховой связки с правой стороны, патологии сосудов бедренной и подвздошной области развивается тянущая боль в паху.
Основные этиологические факторы
Причины боли в бедре:
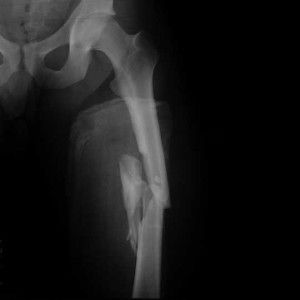
- Травмы бедренной кости или тазобедренного сустава после падения, удара. Подвержены травмам профессиональные спортсмены, лица, связанные с физическими нагрузками.
- Перелом верхней или средней части шейки бедра. Подвержены пожилые люди, встречаются у женщин, в связи с климактерическими нарушениями. Гормональные изменения у женщин зрелого и пожилого возраста приводят к развитию остеопороза. Переломы появляются после неосторожного движения, падения с высоты собственного роста. Лечение длительное, не всегда приносит желаемый эффект. В ряде случаев происходит образование ложного сустава.
- Перелом крестцовой части тазовой кости, лобковой кости. Характеризуется резкой болью в паху. Делается рентгенологический снимок, для дифференциальной диагностики вывиха в тазобедренном суставе.
- Компрессионная травма в первом поясничном позвонке после падения с большой высоты, приземления на ягодицы.
- Ушибы тазовой области.

Боль в бедре вызывается физическими нагрузками, разрушающими хрящевую и мягкую ткань. Воспаление в мягких тканях, после травмы, раздражает седалищный нерв. Это вызывает боль в области ягодичной мышцы и задней части бедра. Боль достигает пяточной области. Пациент не может долго стоять или сидеть.
Тянущая боль может быть вызвана особенностями тазобедренного сустава, изменениями в мягких тканях. Боли в бедре выше средней трети или в паху вызываются патологией в позвоночнике – остеохондрозом, артрозами дисков, сужением позвоночного канала. Искривление позвоночника вызывает спазм, боль в мышце передней поверхности бедра.
Если не лечить боль в ногах, частота и характер болей ухудшаются.
Лечение травм тазобедренного сустава и бедра часто осуществляется хирургическим путем. При переломе со смещением фиксируются отломки кости специальными спицами, титановыми пластинами. В послеоперационном периоде проводят гимнастику. Выполняют упражнения для верхней части туловища и здоровой конечности.
При переломах у пожилых людей оперативное лечение в ряде случаев не проводится, в силу противопоказаний. За больным ведется уход и профилактика пролежней.
По какой причине возникает тянущая боль в бедре
Причина тянущей боли в бедре, особенно справа — остеохондроз поясничного или крестцового отделов позвоночника. Ухудшение состояния связано с сидячей работой, неправильной осанкой. Искривление позвоночника вызывает боль в левом тазобедренном суставе.
Тянущая боль в ноге, на внутренней стороне и спереди, вызывается варикозной болезнью. Её локализация гораздо ниже, ближе к внутренней поверхности бедра и голени.
Если нога болит по внешней и задней стороне бедра, под коленом и до стопы, причина — защемление седалищного нерва массой воспалённой и спазмированной мышцы. Боль беспокоит пациента сзади по наружной поверхности ноги и имеет характер прострелов по длине. При движении характер боли изменяется.
Лечат такие боли в комплексе с физиотерапевтическими процедурами:
- Электрофорез с лекарственными веществами.
- Магнитотерапия.
- Токи ультравысокой частоты.
- Парафиновые аппликации.
- Массаж и лечебная гимнастика.
Такое лечение улучшит кровоток в области бедра, снимет отёк и воспаление.
Если болит правая часть бедра и появляется онемение на ноге сзади и выше в наружной ягодичной области даже при незначительном движении, это связано с нарушениями в позвоночнике. При искривлении позвоночника в связи со сколиозом, возникает дегенеративное изменение в суставах бедра. Ущемление нервных корешков сопровождается онемением или парестезиями в левой стороне.

Искривление позвоночника лечится с помощью гимнастических упражнений. Лечебная гимнастика укрепляет мышечный корсет бедренной и позвоночной областей. Делают упражнения сразу после снятия острого состояния.
Если болит бедро при ходьбе
Часто жалуются на боль в области бедра при ходьбе, дискомфорт и затруднения при движениях. Чаще такая патология обусловлена поражением в мягких тканях. Боль локализуется на поверхности и в глубине мягких тканей.
Не всегда болит сустав, чаще поражается наружная поверхность бедра и голени выше середины.
Причины дискомфорта в бедренной области при ходьбе:
- Перелом головки или шейки бедренной кости.
- Артрит тазобедренного сустава.
- Ревматоидный артрит.
- Воспалительные процессы в сухожилиях.
- Туберкулёзный процесс в тазобедренном суставе. В этом случае образуются гнойные натеки в тазобедренном суставе и под коленом. Увеличиваются и гноятся регионарные группы лимфоузлов. Местная температура сустава снижена.
Комплексное лечение боли в бедре и ягодице осуществляет невролог или вертебролог. Для диагностики проводят рентгенологическое обследование, КТ, МРТ. Если обнаружены дегенеративные или дистрофические нарушения, травмы кости или мягких тканей, необходима консультация ортопеда, ревматолога, инфекциониста.

Комплексное лечение включает в себя:
- Нестероидные противовоспалительные препараты. К их числу относятся Диклофенак, Ортофен, Вольтарен и ряд других.
- Гормональные противовоспалительные препараты. Часто в ревматологической практике применяют препарат пролонгированного действия в инъекционной форме Дипроспан. Внутрисуставно вводится препарат Кеналог.
- Хондропротекторы. Препараты для восстановления структуры и функций хряща — это Хондроитин и Глюкозамин. Возможно введение препаратов внутримышечно или пероральный приём. Лечение длительное и регулярное.
- Компрессы на пораженную поверхность бедра. Снимает болезненные ощущения и воспалительный процесс Димексид. Компрессы с Димексидом делают на поражённые участки.
- Физиотерапевтическое лечение.
- Массаж и лечебная физкультура. Лечебная гимнастика проводится в раннем восстановительном периоде под руководством инструктора по лечебной физкультуре.
После устранения острого воспаления делают лечебный массаж, приемы мануальной терапии, гимнастику на растяжку четырёхглавой мышцы бедра, задних и внутренних мышц и связок.
При туберкулезе лечат хирургическим путем. Одновременно назначают антибактериальные препараты противотуберкулёзного спектра. Лечение туберкулезного коксита длительное и систематическое. После операции назначается ношение ортеза, физиотерапевтическое лечение, длительный курс противотуберкулезных препаратов.
Сосудистая патология
Боль в области бедра может быть вызвана тромбозом или тромбофлебитом бедренной, или подвздошной артерии. Острый тромбоз подвздошной артерии проявляется болью в нижней части живота или в паху. При тромбозе бедренной артерии боль разливается по внутренней поверхности бедра. Нога, чаще левая, при этом отекает и синеет, особенно внутренняя часть.
Пациента необходимо экстренно госпитализировать. В остром периоде ему вводится Гепарин, тромболитические препараты. С целью профилактики инфекционных осложнений и развития сепсиса назначаются антибактериальные препараты с широким спектром действия.
Острый тромбоз и тромбоэмболия лечатся оперативным путем. Выше области локализации тромба перевязывается сосуд или внутри него устанавливается устройство, препятствующее продвижению тромба дальше по сосудистому руслу. Рекомендуется ношение компрессионного белья или бинтование конечностей эластичными бинтами. Бинтуют ногу от щиколотки вверх, для предупреждения застоя крови в венозной сети и образования тромбов.
Методы народной медицины
Дополнение к медикаментозному, физиотерапевтическому и хирургическому лечению — средства и методы народной медицины. Народное лечение предлагает рецепт с использованием настоя из сосновых почек для лечения воспалительных процессов в области бедра и тазобедренного сустава. В банку из тёмного стекла сложите немного молодых почек сосны и засыпьте сахарным песком. Банка заполняется наполовину. Верхняя часть банки должна быть свободна. Её плотно закрывают и размещают в тепле на 7 дней. Когда смесь настоится, в банке получится сироп, который втирают в больную область. Делают растирания поверхности бедра, и принимают смесь внутрь. Пить надо ежедневно по 3 ложечки. Длительность лечения — до трех месяцев.
Боль и воспаление в ноге снимают с помощью настойки из растения сабельник. Несколько ложек высушенной травы сабельника залить поллитром водки, плотно закрыть емкость и поместить в темное место на месяц. После отфильтровать смесь и пить её перед едой по 30 капель. Также применяют настойку для втирания в поверхность бедра.
Снимает боли в тазобедренном суставе, области позвоночника и бедра настойка на спирту из листьев фикуса. Чтобы её приготовить, понадобится три свежих листа фикуса. Их тщательно измельчить, сложить в емкость из темного стекла и залить водкой в количестве 500 мл. Настаивать в течение двух недель. Смесь процедить и втирать в те места, где беспокоит острая резкая боль.
Для лечения болевых ощущений и воспаления в суставах применяются биологические добавки. Местное лечение проводится с помощью крема «Коллаген Ультра». Этот крем снимает боль и воспаление, служит дополнительным источником коллагена для суставов.
Чтобы восстановить структуру пораженного хряща, включают в рацион питания блюда, богатые коллагеном и желатином — желе, кисели, студень. Принимают утром натощак ложку желатина, растворенного в теплой воде. Для улучшения вкуса добавляют мед и лимонный сок.
Тем, кто вынужден подолгу стоять на ногах, необходимо каждый час делать разминку и менять положение ног. При сидячей работе можно разуться и походить босиком по помещению. Покатать по поверхности бедра резиновый шарик с шипами. Такие шарики продаются в аптечной сети.
Утром делается самомассаж ног. Его делают легкими поглаживающими движениями ладоней по поверхности бедра. Массируют от колена к паховой области, избегая места скопления лимфатических узлов.
Позаботьтесь об удобной обуви, не стесняющей движений. Имеющим избыточный вес, необходимо задуматься о его коррекции с помощью диеты, гимнастических упражнений. При выраженных обменных нарушениях обратитесь к эндокринологу, пройдите обследование и лечение для коррекции веса.
Боли в области бедер и ягодиц обычно вызывают:
- Артроз тазобедренного сустава – коксартроз
- Асептический некроз головки бедренной кости – инфаркт тазобедренного сустава, аваскулярный некроз
- Воспаление бедренных сухожилий – трохантерит
- Синдром грушевидной мышцы при повреждениях поясничного отдела позвоночника
- Артриты – воспаления суставов
1. Артроз тазобедренного сустава (коксартроз).
Артроз тазобедренного сустава (коксартроз) – этот диагноз ставят очень часто. Гораздо чаще, чем нужно. Когда пациент обращается к врачу по поводу болей в бедре, как минимум в половине случаев ему поставят диагноз коксартроз – артроз тазобедренного сустава. К счастью, на самом деле коксартроз встречается реже. Грамотные врачи знают, что из числа обратившихся по поводу болей в бедрах, больные коксартрозом составляют примерно 25—30 %.
Коксартроз обычно возникает после 40 лет, у женщин чуть чаще, чем у мужчин. Болезнь может поражать как один, так и оба тазобедренных сустава. Как правило, коксартроз развивается медленно, за 1—3 года. Хотя бывают и исключения — иногда, после травмы, перегрузки или сильной нервотрепки боли нарастают достаточно быстро, в считанные дни или недели.
Отличительный симптом коксартроза — боль в паху, отдающая вниз по передней и боковой поверхности бедра. Иногда такие болевые ощущения распространяются еще и на ягодицу или отдают в колено. Боли возникают в основном при ходьбе и при попытке встать со стула или с кровати. В покое они почти всегда стихают.
Еще один отличительный симптом коксартроза — ограничение подвижности больной ноги. Заболевшему человеку трудно отвести ногу в сторону, трудно подтянуть ногу к груди; трудно надеть носки или обувь. Заболевший человек вряд ли сможет сесть на стул «верхом», широко раздвинув ноги, или сделает это с большим трудом. Нога почти перестает вращаться (от бедра) вправо-влево или вращается за счет движений поясницы.
Подробнее об артрозе тазобедренных суставов >>>
2. Асептический некроз головки бедренной кости
Асептический некроз головки бедренной кости (инфаркт тазобедренного сустава, аваскулярный некроз) — примерно 5-10 % от числа обратившихся по поводу болей в бедрах.
Симптомы асептического некроза практически полностью совпадают с симптомами коксартроза, одну болезнь очень трудно отличить от другой. Но в отличие от коксартроза асептический некроз чаще всего развивается быстро, в считанные дни. Довольно часто боли нарастают до максимума и становятся нестерпимыми уже в течение первых двух-трех суток. Причем у многих заболевших боли до конца не проходят даже в покое, ломота в ноге может изматывать человека почти всю ночь. Отдых от нее наступает только к рассвету, в 4—5 часов.
Еще одно отличие от коксартроза: асептическим некрозом чаще болеют относительно молодые мужчины, в возрасте от 20 до 45 лет. Мужчины старше 45 лет заболевают асептическим некрозом намного реже. Еще реже заболевают женщины (в 7—8 раз реже мужчин).
Подробнее об асептическом некрозе >>>
3. Воспаление бедренных сухожилий – трохантерит
Воспаление бедренных сухожилий (трохантерит): эта болезнь встречается очень часто — примерно 25—30 % от числа обратившихся по поводу болей в бедрах.
Трохантерит может быть как односторонним, когда заболевает только одна нога, так и двусторонним, когда воспаляются бедренные сухожилия сразу на обеих ногах. Женщины болеют гораздо чаще мужчин, причем пик заболеваемости приходится на период климактерической перестройки организма, когда происходит ослабление сухожильной и мышечной ткани. Хотя бывают случаи, когда трохантеритом заболевают и молодые женщины.
Болезнь обычно развивается достаточно быстро, в течение 3—15 дней. Проявляется трохантерит приступами болей по наружной поверхности бедра (область «галифе»).
Болевые ощущения возникают чаще всего при ходьбе или в положении лежа на больной стороне . Боль с самого начала может быть достаточно интенсивной, но в отличие от коксартроза при трохантерите нет укорочения ноги и нет ограничения движения в тазобедренном суставе. Нога без труда отводится в сторону и вращается свободно во всех направлениях. В отличие от человека, болеющего коксартрозом, человек, болеющий трохантеритом, может свободно положить ногу на ногу, без затруднений завязать шнурки, способен легко сесть «верхом» на стул, широко раздвинув ноги.
Подробнее о трохантерите – воспалении бедренных сухожилий >>>
4. Синдром грушевидной мышцы
Синдром грушевидной мышцы при повреждениях поясничного отдела позвоночника. Встречается очень часто — примерно 30—40 % от числа обратившихся по поводу болей в бедре.
Заболевание чаще бывает односторонним (справа или слева). Боль нарастает быстро, чаще всего за 1—3 дня, после неудачного движения, подъема тяжести или сильного эмоционального переживания, стресса. В ряде случаев приступу предшествуют острые или хронические боли в пояснице. Наибольшая интенсивность боли при синдроме грушевидной мышцы отмечается в области ягодицы; одновременно может болеть крестец и поясница; в ряде случаев боль может опускаться вниз, по задней поверхности ноги, до самой пятки. В отличие от коксартроза боль очень редко отдает в пах – и в любом случае при синдроме грушевидной мышцы боль в ягодице будет гораздо сильнее, чем паховая боль.
Боли в ягодице могут быть выражены сильно как днем, так и ночью. Иногда больному бывает трудно найти удобное положение в первой половине ночи, а иногда болеющий человек просыпается от боли в 3—4 часа ночи. Однако у половины больных боли возникают только при движениях и при ходьбе. При этом ограничение движения в тазобедренном суставе при вращении ноги отсутствует: нога вращается в полном объеме. Но зато нередко возникает острая боль в пояснице или в ягодичной области при попытке поднять выпрямленную ногу или наклониться вперед стоя с прямыми ногами.
Причиной синдрома грушевидной мышцы являются повреждения поясничного отдела позвоночника >>>
5. Ревматическая полимиалгия
Ревматическая полимиалгия встречается довольно редко — примерно 1 % от числа обратившихся по поводу болей в бедрах. Болеют чаще женщины старше 50 лет. В 70—80 % случаев заболевание начинается после перенесенного сильнейшего стресса или тяжелой простуды (гриппа).
Болезнь развивается достаточно быстро, в течение 3—20 дней. Как правило, первыми симптомами болезни являются выраженные симметричные (т. е. одинаковые справа и слева) скованность и боль в области бедер (боль не опускается ниже колен) и нерезкие боли в области плечевых суставов. Болевые ощущения сопровождаются неимоверной слабостью заболевшего. Таких пациентов приводят к врачу буквально «под руки», но не из-за боли, а именно из-за слабости. Именно неимоверная слабость является ключевой точкой в постановке диагноза. Нередко слабость и боль при ревматической полимиалгии сопровождаются снижением аппетита, потерей веса и повышением температуры тела.
Подробнее о ревматической полимиалгии >>>
6. Артриты – воспаления суставов
Артриты — примерно 2—4 % от числа обратившихся по поводу болей в бедрах. Некоторые виды артритов приводят к воспалению тазобедренных суставов и, соответственно, сопровождаются болью в паху или в бедрах. И хотя это случается довольно редко, мы должны об этом помнить.
В наиболее типичных случаях тазобедренные суставы поражаются при артритах чуть ли не в последнюю очередь, гораздо позже других суставов. Тогда дифференциальная диагностика между артритом и, например, коксартрозом не представляет затруднений — ведь к моменту воспаления тазобедренных суставов пациент обычно уже знает, что он болен артритом, и чаще всего знает, каким именно.
Однако при отдельных разновидностях болезни Бехтерева и при некоторых редких вариантах реактивного артрита воспаление тазобедренных суставов может опережать другие проявления болезни или вообще быть единственным симптомом болезни. И тогда поставить правильный диагноз бывает очень трудно — подобное воспаление тазобедренных суставов очень легко принять за артроз. В таких случаях ошибиться может даже грамотный врач.
Но все же существуют некоторые «особые» признаки, которые позволяют отличить артритическое воспаление тазобедренных суставов от других заболеваний бедер, и в первую очередь — от коксартроза. Главный настораживающий признак, который может указывать на артритический характер воспаления суставов, — утренняя скованность и ломота во всем теле и суставах, возникающая сразу после пробуждения и проходящая затем в течение часа или в течение первой половины дня. Такая скованность характерна именно для воспалительных заболеваний суставов, в первую очередь для болезни Бехтерева и ревматоидного артрита.
Во-вторых, в отличие от коксартроза при артрите болевые ощущения обычно достигают наибольшей интенсивности в ночное время, примерно в 3—4 часа ночи. Интенсивность таких болей бывает очень высока, и боли не уменьшаются от перемены положения тела, как это бывает, скажем, при трохантерите. При движении и ходьбе болевые ощущения, в отличие от артроза, наоборот, чаще всего несколько уменьшаются, а не усиливаются. К вечеру, после того как болеющий «расходился», боли могут вообще исчезнуть, чтобы вспыхнуть с новой силой ночью, под утро.
Подсказкой, кроме того, может послужить и возраст больного. Указанными разновидностями артрита чаще заболевают люди молодые, в возрасте от 15 до 40 лет. А трохантерит, ревматическая полимиалгия и коксартроз за редким исключением начинаются в возрасте старше 40 лет.
Подробнее о симптомах артрита >>>
Статья доктора Евдокименко для книги “Боль в ногах”, опубликована в 2004 году. Отредактирована в 2012г.
Все причины и методы лечения болей в бедре
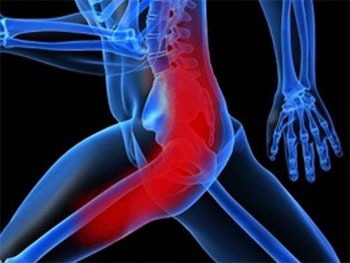 Если в бедре боль – значит, день безнадежно испорчен. Она мешает ходить, сидеть, лежать. Но почему болит нога? Что значит ноющая боль в бедре, и почему чаще всего нужно вызывать скорую при острой боли? Когда нужно идти к врачу?
Если в бедре боль – значит, день безнадежно испорчен. Она мешает ходить, сидеть, лежать. Но почему болит нога? Что значит ноющая боль в бедре, и почему чаще всего нужно вызывать скорую при острой боли? Когда нужно идти к врачу?
Для того чтобы ответить на последний вопрос, нужно сначала оценить масштаб происшествия. А для этого нужно разобраться, где и как болит нога в бедре.
Болевые ощущения при ходьбе
Боль может быть вызвана:
- Переломом. Перелом шейки бедра или тазобедренной кости считается одним из самых сложных переломов, хуже – только перелом пятки или колена. При таком переломе пациент чувствует очень сильную и острую боль в бедре, практически не может ходить. Ему срочно нужна медицинская помощь.
- Растяжением, ушибом, другой травмой. Травмы – распространенное явление, и при ходьбе их эффект ощущается сильнее всего. Болевые ощущения после травмы обычно носят тупой характер, боль усиливается, и поврежденное место начинает пульсировать при ходьбе. Иногда наблюдается тянущая боль в бедре.
- Артрит, артроз на ранних стадиях проявляют себя только при ходьбе. Больной быстрее устает, после ходьбы в бедре возникает ноющая боль.
- Ранняя стадия бурсита иногда тоже дает о себе знать только при активных движениях. После небольшой пробежки или долгой ходьбы человек неожиданно обнаруживает у себя резкую, жгучую боль в бедренной части ноги.
В бедре и в паху
Обычно этот симптом указывает на:
Задайте свой вопрос врачу-неврологу бесплатноИрина Мартынова. Закончила Воронежский государственный медицинский университет им. Н.Н. Бурденко. Клинический ординатор и невролог БУЗ ВО \”Московская поликлиника\”.Задать вопрос>>
- Коксартроз. При этой болезни боль возникает в паху и отдает в бедро или в оба бедра. Боль – «ломающая», нарастает на протяжении нескольких недель при движении. Проходит, если обеспечить больному покой. Во время приступов движения ноги сильно ограничены.
- Асептический некроз головки кости. Это заболевание по симптомам очень похоже на коксартроз, но боль нарастает до нестерпимой за несколько дней, а не недель.
- Артрит. В запущенных случаях артрит проявляет себя болью, которая отдает в другие части тела, в том числе и в пах. Проявляется и днем, и ночью, как в покое, так и при нагрузке. Сильная боль может быть ноющей или жгучей.
Болевые ощущения, которые отдают в ногу
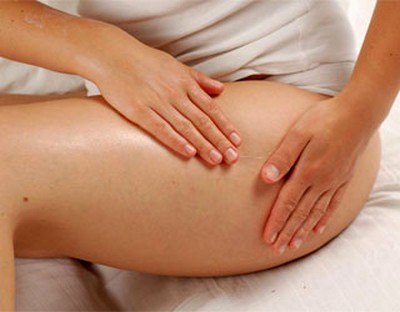 Если боль начинается с поясницы, проходит через бедро и уходит дальше вниз по ноге – значит, дело в остеохондрозе или грыже поясничного отдела позвоночника. При этой болезни нервы нижнего отдела позвоночника защемляются сдвигом позвонков, грыжей или воспалением. Характер боли при этом различный – она может быть и ноющей, и жгучей, и неожиданно простреливающей через всю ногу.
Если боль начинается с поясницы, проходит через бедро и уходит дальше вниз по ноге – значит, дело в остеохондрозе или грыже поясничного отдела позвоночника. При этой болезни нервы нижнего отдела позвоночника защемляются сдвигом позвонков, грыжей или воспалением. Характер боли при этом различный – она может быть и ноющей, и жгучей, и неожиданно простреливающей через всю ногу.
При ходьбе состояние ухудшается – явно ощущается боль в ноге, от бедра и ниже.
В правом и левом бедре
 Несимметричная боль (только в одном бедре) может указывать на многие возможные проблемы. Если оставить в стороне болезни, в которых участвует позвоночник, пах, колени и другие части тела, то причиной может быть:
Несимметричная боль (только в одном бедре) может указывать на многие возможные проблемы. Если оставить в стороне болезни, в которых участвует позвоночник, пах, колени и другие части тела, то причиной может быть:
- Синдром грушевидной мышцы. Мышца зажимает седалищный нерв, и он посылает сигналы о бедствии. Характер боли – «нервная», сильная, вызывающая слабость и онемение конечности.
- Радикулит. Поражение нервов, характер боли – острая.
- Добро- или злокачественные образования, метастазы в бедре. Агрессивное новообразование способно быстро разрастаться, сдавливая ткани и нервы. Пациент при этом ощущает давящую, ноющую боль днем и ночью, при нагрузке и в покое.
- Травмы, поражения нервов, костной и мышечной ткани, сосудов. Неприятные ощущения могут варьироваться в большом диапазоне.
Посмотрите видео про боль в бедре
Болевые ощущения в задней части бедра
Неприятные ощущения, локализующиеся конкретно сзади, скорее всего указывают на банальное растяжение или другую травму. Болевые ощущения при этом зудящие и назойливые. Вероятнее всего, человек недавно выполнял упражнения, в которые были вовлечены ноги.
Если же предпосылок для травм не было, то причиной может оказаться протрузия диска в поясничном отделе позвоночника – защемление нерва в пояснице выдает себя единичным симптомом.
Боли острые и выраженные, сопровождаются слабостью в ноге.
Внутренняя и внешняя сторона бедра
Если страдает внутренняя или внешняя часть бедра, то основными причинами будут:
- Перенапряжение. Слабость и умеренно выраженный болевой синдром возникают, когда человек переусердствовал с упражнениями. Если боль возникла после упражнений и не проходит 4-5 дней – возможно, имеет место разрыв мышц.
- Травмы мышц.
- Ревматизм, артрит. В этих случаях болит само бедро, но неприятные ощущения могут проявляться на внутренней или внешней его стороне. Характер боли такой же, как и для бедра в целом.
- Подагра. Накопление молочной кислоты в мышцах после нагрузки может вызвать разливающееся жжение в мышечных тканях.
- Болезни вен. Варикозное расширение вен, например, может стать причиной боли именно на одной из сторон бедра. Неприятные ощущения носят ноющий, непроходящий характер, усиливаются при интенсивной нагрузке.
- Невралгии. При поражении нервов симптомы могут быть самыми разными, как и болевые ощущения. Подтвердить или опровергнуть наличие невралгии сможет только врач.
Передняя часть бедра
Есть несколько болезней, которым присуща именно такая боль:
- Гипертонус мышц. Если защемлены нервы в позвоночнике, то мышцы передней части бедра могут быть в состоянии постоянного напряжения, что приводит к болевым ощущениям, сравнимым с болями при постоянном перенапряжении. Иногда пациент не может локализовать боль, его жалоба – «болит нога в области бедра».
- Парестетическая мералгия. Проявляется тупой болью в передней части бедра. Усиливается, если подтянуть согнутую ногу к животу.
- Синдром подвздошно-поясничной мышцы. При этой болезни мышца постоянно напряжена, как и при гипертонусе. Проявления аналогичные – боль перенапряжения.
Болевой синдром в мягких тканях бедра
Такой симптом может быть вызван как патологиями самого бедра, так и системными заболеваниями, среди которых:
- Травмы, ушибы. Ноющая боль, вызванная ударом по мягким тканям.
- Саркома, другие новообразования в мягких тканях. Опухоль давит на мышцы и другие структуры.
- Подагра. Если молочная кислота и другие продукты жизнедеятельности накапливаются в организме, бедро может заболеть в любом месте – и спереди, и сзади, и сбоку. Пациент ощущает «жидкий огонь», разливающийся по мягким тканям.
- Болезни вен и других сосудов, болезни нервов и мышц. Варикоз, невралгия, миопатия могут проявиться в любой части организма, и бедро – не исключение. Характер боли зависит от патологии.
Когда и к какому врачу идти?
Поскольку болевой синдром в бедре может быть признаком серьезной болезни, обращаться к врачу нужно при его появлении. Перестраховаться – лучше, чем потом проходить длительное лечение.
Доктора, к которым можно обратиться:
- Терапевт. Проконсультирует и отправит к нужному специалисту при необходимости.
- Травматолог. Если боли предшествовала травма, можно сразу идти к нему.
- Хирург. Скорее всего, терапевт отправит пациента именно к нему. Хирург разберется в причинах боли, назначит нужные обследования и лечение.
- Ортопед. К нему есть смысл идти, если есть нарушения в развитии опорно-двигательного аппарата.
- Невролог, онколог, кардиолог. Консультация этих врачей может пригодиться в некоторых случаях.
Если не знаете, к кому обратиться – поговорите с терапевтом.
Методы диагностики
Среди обязательных методов – сбор анамнеза, осмотр, анализ крови. Часто врачи применяют пальпацию, чтобы прощупать больное место.
После этих процедур врач может решить, что делать дальше. Некоторым пациентам нужны КТ и МРТ, некоторым – УЗИ и рентген, кому-то приходится сдавать другие анализы.
Обычно на этом список методов заканчивается, если болезнь не относится к очень редким.
Как снять боль?
Что делать, если болит бедро? Если боль очень сильная, то нужно срочно вызвать скорую – она поможет устранить неприятные ощущения и доставит в больницу. Доврачебная помощь состоит из обеспечения покоя больной конечности и приема анальгетиков, хорошо подойдут нестероидные противовоспалительные препараты (например, Диклофенак). Для травм есть отдельные рекомендации: при ушибе или растяжении к больному месту можно приложить холодный компресс, в случае перелома нужно зафиксировать пострадавший сустав (наложить лубок).
Не стоит пользоваться народными средствами для снятия боли – в большинстве своем они малоэффективны.
Бедро – относительно защищенная структура тела, но даже она может попасть под удар в прямом и переносном смысле. Больное бедро доставляет человеку массу неприятностей, поэтому чем быстрее он начнет лечение, тем будет лучше для него. Боль может быть признаком различных болезней, в том числе и рака на последней стадии. Так что если болит бедро – не стоит откладывать визит к врачу.
Боль в верхней части бедра может быть вызвана травмами мышц, нервными проблемами и некоторыми другими заболеваниями.
Мышечные травмы
Поделиться на PinterestMuscle Травмы, такие как растяжения и растяжения, являются частой причиной боли в верхней части бедра.Из-за большого количества мышц в верхней части бедра боль в этой области часто возникает из-за мышечной травмы. Некоторые распространенные травмы мышц в этой области включают в себя:
Растяжения и растяжения мышц
Растяжения и растяжения могут поражать любые мышцы, связки и сухожилия бедра.
Растяжение связок – это разрыв или растяжение связок. Связки соединяют кости с другими костями.
Штамм – это разорванная или растянутая мышца или сухожилие. Сухожилия соединяют мышцы с костями.
Симптомы напряжения или растяжения связок включают в себя:
- внезапная боль после падения, интенсивной тренировки или чрезмерно растянутого сустава
- боль, которая распространяется (излучается) вверх или вниз
- трудности при растяжении или перемещении бедра
- отек вокруг болезненная область
Травмы в результате чрезмерного использования
Травмы, вызванные чрезмерным использованием, могут возникнуть, когда мышцы в области бедра или вокруг него работают слишком долго или слишком долго, или когда человек не прогревается перед тренировкой.
Боль имеет тенденцию усиливаться со временем. В конце концов, боль может возникнуть, даже когда человек отдыхает в поврежденной области.
Основным признаком травмы, вызванной чрезмерным использованием, является боль после физической нагрузки или интенсивных физических нагрузок. Боль может затронуть оба бедра.
Сидячий образ жизни
Недостаточное количество физических упражнений или слишком много времени на ежедневной сидячей работе может повредить мышцы и вызвать хроническую боль.
Сидение в течение длительного времени может оказать давление на суставы и мышцы, особенно на бедра и ноги.Недостаток активности может также вызвать ослабление мышц, вызывая широко распространенную мышечную боль.
Люди, которые испытывают боль в верхней части бедра из-за сидячего образа жизни, могут также чувствовать боль по всему телу. Боль может двигаться или изменяться по интенсивности, и некоторые люди с этим типом боли могут испытывать широко распространенную хроническую боль.
Лучевая боль от другой травмы
Травмы в других областях тела могут привести к распространению боли на верхнюю часть бедер. Например, травма бедра может распространиться на ноги.
Некоторые травмы меняют ход человека, заставляя его напрягать мышцы, не осознавая этого. Это может вызвать боль в бедрах и ногах. Если человек чувствует боль в близлежащих областях, таких как бедра или колени, это также может быть причиной болей в бедрах.
Нервная боль
Люди могут также испытывать боль от нервов в верхней части бедра. Нервная боль возникает при повреждении нервов. Это создает чувство боли, даже когда нет бедра.
Некоторые распространенные типы нервной боли включают:
Периферическая невропатия
Периферическая невропатия – это повреждение нерва, вызывающее нервную боль. Это часто связано с другими условиями, такими как диабет.
Люди с этой болью могут испытывать необычные ощущения в бедрах и в других местах, включая жжение, онемение, колючие ощущения и стреляющие боли.
Meralgia paresthetica
Meralgia paresthetica также называется синдромом Бернхардта-Рота.Повреждение или давление на латеральный бедренный кожный нерв, нерв, который влияет на ощущение снаружи бедра, может вызвать это болезненное ощущение.
Человек может испытывать эту боль как жжение или стрельбу, и это состояние может вызвать периодическое онемение в верхней части бедра и бедер.
Другие причины
Share on PinterestОбследование области обычно проводится для диагностики причины.Легкие травмы
Синяк, даже невидимый, может быть очень болезненным.Эта боль часто пульсирует и возникает в одной области.
Боль от незначительной травмы, такой как ушиб, обычно не распространяется в других местах.
Хронические состояния
Многочисленные хронические заболевания могут вызывать боль в верхней части бедра. Люди с фибромиалгией испытывают хроническую широко распространенную боль в определенных точках давления. Боль в ногах часто возникает чуть выше колен и на задней части верхней части бедер.
Различные виды артрита могут вызывать боль во всем теле, в том числе в бедрах.Боль при остеоартрите часто концентрируется в тазобедренном и коленном суставах, но может распространяться вниз или вверх.
Сгустки крови
Редко, боль в верхней части бедра может быть вызвана сгустком крови в кровеносном сосуде. Это болезненное состояние, также называемое тромбозом глубоких вен (ТГВ), может стать опасным для жизни, если сгусток высвободится и попадет в легкие, сердце или мозг.
Люди, которые совершают длительные перелеты, ведут сидячий образ жизни в течение продолжительных периодов времени, имеют плохое кровообращение, курят, имеют сердечно-сосудистые заболевания или беременны или имеют избыточный вес, подвергаются повышенному риску развития ТГВ.
Симптомы включают в себя:
- необъяснимая боль в ноге, которая не проходит после нескольких дней
- отек, покраснение или жар вдоль вены ноги
- нежность в определенном месте на ноге
- боль при ходьбе
- одышка, когда сгусток высвобождается и движется к сердцу, а затем к легким (легочная эмболия)
Сгусток крови – это неотложная медицинская помощь, требующая немедленной медицинской помощи.
Боль в разных областях бедра
Иногда боль может распространяться вперед, по бокам и сзади бедра, и каждая из них может возникать по разным причинам.
Снаружи бедра
Захваченный нерв у третьего позвонка в нижней части спины (L3), также известный как ишиас, может вызывать боль, распространяющуюся за пределы бедра.
Задняя часть бедра
Повреждения или растяжения подколенного сухожилия могут вызвать боль в задней части бедра.
Передняя часть бедра
Ишиас в L3 также может вызывать боль в передней части бедра. Напряжение или ушиб четырехглавой мышцы также может вызвать боль в этой области.
Моя ишиас вызывает это?
Ишиас является распространенной причиной боли в ягодицах. Ишиас – это не состояние само по себе, а скорее симптом различных состояний.
Ишиас может возникнуть из-за состояния, известного как синдром грушевидной мышцы.
Грушевидная мышца – это мышца, которая начинается в нижней части спины человека и опускается до бедра.
Когда человек травмирует или переутомляет мышцу грушевидной мышцы, он может давить на седалищный нерв. Седалищный нерв спускается от нижней части позвоночника до ягодиц и задней части бедра.
Давление мышц седалищного нерва вызывает боль, известную как ишиас.
Боль в седалищном суставе может сопровождаться онемением или покалыванием и может ухудшиться, если кто-то бежит, садится или поднимается наверх.
Грыжа межпозвоночного диска также может вызывать ишиас. Точно так же ишиас встречается, когда части позвоночника сужаются и начинают давить на седалищный нерв.
Ишиас встречается чаще у людей в возрасте от 40 до 50 лет, поскольку старение повышает вероятность возникновения таких состояний, как синдром грушевидной мышцы.
Наиболее частыми причинами боли в чьих-то ягодицах являются:
Ушиб
Ушиб может произойти, если кто-то получает травму, которая приводит к повреждению кровеносных сосудов и образованию крови под кожей. Вот почему синяк выглядит как черная или синяя метка.
Травмы ягодиц могут возникнуть, например, если человек падает во время занятий спортом или скользит во время ходьбы.
Первоначально может быть ком, отек и нежность, которые должны исчезнуть.Со временем область заживет, а синяк исчезнет.
Мышечное напряжение
Мышечное напряжение – еще одна распространенная причина боли в ягодицах. Мышцы в ягодицах известны как большая ягодичная мышца, средняя ягодичная мышца и большая ягодичная мышца. Если человек растягивает или вытягивает эти группы мышц, может возникнуть боль.
Помимо боли, признаки напряжения мышц могут включать в себя:
- болезненность
- жесткость
- припухлость
- трудности при движении мышцы
Напряжение может возникнуть, если человек принимает физические упражнения без предварительного прогрева, или из-за внезапного движения, которое может тянуть мышцы.
Бурсит
Между костями у человека есть бурса. Эти заполненные жидкостью мешочки помогают защитить и смягчить кости. Тем не менее, сумки могут воспалиться, что приводит к состоянию, известному как бурсит.
Наиболее часто поражаемыми бурситом областями являются колени, бедра, плечи и локти. Несмотря на это, бурсит может также возникнуть в ягодицах, когда он называется седалищным бурситом.
Симптомами седалищного бурсита могут быть:
- боль в положении сидя или лежа
- боль в задней части бедра
- припухлость и покраснение в области
Иногда бурсит в седалищной кости возникает, если человек сидит на твердая поверхность в течение длительного периода.Травма ягодиц также может привести к этому состоянию.
Грыжа межпозвоночного диска
Поделиться на PinterestA Грыжа межпозвоночного диска может вызвать боль в ягодицах, особенно если она поражает нижнюю часть спины.Диски в позвоночнике человека могут стать грыжей, если наружный слой диска порвется, что позволит некоторому внутреннему материалу выскользнуть.
Когда это происходит, диск давит на спинномозговые нервы, что может быть болезненным, а также вызывать онемение, покалывание или слабость в области.
В случае возникновения грыжи межпозвоночного диска в поясничном отделе позвоночника или в нижней части спины боль может распространяться на ягодицы и вниз по ногам.Грыжа межпозвоночных дисков чаще поражает пожилых людей, поскольку диски в позвоночнике с возрастом ослабевают.
Вытягивание или подъем тяжелых предметов и ожирение также являются факторами риска.
Дегенеративное заболевание диска
У пожилых людей диски в задней части могут стать более слабыми и изношенными. Когда это происходит, амортизация, которую обеспечивают диски, становится менее эффективной, и кости позвоночника могут начать тереться друг о друга.
Это может вызвать боль в ягодицах и бедрах, а также онемение и покалывание в ногах.Симптомы могут ухудшиться при сидении, сгибании или подъеме.
Пилонидальная киста
Пилонидальная киста может быть найдена в расщелине между ягодицами человека. Эти кисты отличаются от других кист, поскольку они содержат крошечные кусочки волос и кожи.
Иногда эти кисты появляются из-за вросших волос, которые вросли в кожу.
Пилонидальная киста появляется в виде комка и может быть довольно болезненным.
Другие симптомы могут включать покраснение, отек, кровь и гной, просачивающийся из кисты, или неприятный запах.
Пилонидальные кисты часто возникают, когда человек долго сидит или когда в области много трения, например, во время длительных поездок на велосипеде.
Абсцесс в области прямой кишки
Абсцесс в области прямой кишки, также известный как перианальный абсцесс, представляет собой полость, которая образуется в железе рядом с задним проходом. Это вызвано бактериальной инфекцией и заполнено гноем.
Периктальные абсцессы чаще встречаются у детей, хотя, если у взрослого есть диарея, запор или проблемы с испражнением, то может возникнуть периктальный абсцесс.
Также возможно образование абсцесса, когда существует ненормальная связь между внутренней частью заднего прохода и кожей, известная как фистула. Из-за этого открытия бактерии могут попасть в ловушку, и поэтому возникает абсцесс.
Врачи могут порекомендовать хирургическое вмешательство людям с этим заболеванием для удаления свища.
Дисфункция крестцово-подвздошного сустава
Можно найти крестцово-подвздошный сустав, соединяющий треугольную кость, известную как крестец, с костью таза.
При воспалении крестцово-подвздошного сустава человек может испытывать боль в пояснице, ягодицах и верхних ногах.
Ходьба, бег и подъем по лестнице могут усугубить боль, и врач может порекомендовать вам физиотерапию, чтобы сустав оставался гибким и укреплялся.
Артрит
Артрит – это распространенное заболевание, которое может поражать суставы по всему телу человека. Считается, что у более чем 54 миллионов американцев есть тип артрита. Артрит может возникать из-за изнашивания суставов, когда человек становится старше.
Некоторые виды артрита возникают, потому что иммунная система начинает атаковать суставы.
Артрит вызывает застой суставов и может быть очень болезненным. Если это происходит в тазобедренных суставах, боль может распространяться на ягодицы, хотя поддержание движения сустава, физиотерапия и лекарства могут помочь и улучшить гибкость сустава.
Сосудистое заболевание
Человек с сосудистым заболеванием может испытывать боль в ягодицах из-за того, что кровеносные сосуды блокируются и недостаточно крови достигает ног. Боль обычно возникает при ходьбе и прекращается, если человек перестает двигаться.
Человек также может испытывать выпадение волос и слабость в нижней части ног, когда у них есть сосудистые заболевания.
видов боли в седалищном нерве
Боль в ишиасе обычно описывается с широким спектром характеристик. Эта боль может ухудшаться со временем и может стать изнурительной. Боль может приходить и уходить или оставаться в течение более длительных периодов времени и может быть уменьшена с помощью определенных поз, упражнений и / или лекарств.
Сохранить Боль обычно является первым симптомом радикулита и обычно указывает на раздражение нерва или воспаление.Когда происходит сдавливание нерва, могут развиться неврологические симптомы.
Часы: Ишиас Причины и симптомы Видео
Ишиас – это радикулопатия
Радикулопатия относится к боли, вызванной сдавлением корешка (ов) спинного мозга. Ишиас встречается, когда один или несколько нервных корешков от L4 до S3 раздражены или сдавлены вследствие таких состояний, как грыжа межпозвоночного диска, стеноз или дегенерация. Радикальная боль в корешке седалищного нерва обычно ощущается в бедре, икре и / или ступне – вдали от фактического источника проблемы.
См. Поясничная радикулопатия
Боль в ишиасе может сопровождаться другими симптомами и обычно затрагивает одну или несколько областей в нижней части спины, бедре, ноге и ступне. Если продолжительность боли составляет менее 8 недель, это называется острым ишиасом. Длительность боли более 8 недель описывается как хроническая ишиас. 1
См. Симптомы ишиаса
Несколько типичных характеристик и возможных вариаций боли в ишиасе обсуждаются ниже.
реклама
Природа ишиасной боли
Боль обычно является первым симптомом ишиалгии и обычно указывает на раздражение нерва или воспаление.Чаще всего ощущается острая, жгучая или жгучая боль, поражающая только одну ногу.
Просмотр слайд-шоу: 5 состояний, которые обычно вызывают ишиас
Несколько примеров других типов боли, которые могут ощущаться, включают:
- ударно-электрический, стреляющая боль
- пульсирующая или пульсирующая боль
- Постоянная тупая боль
- Дискомфорт, который приходит и уходит
Посмотрите, что вам нужно знать о ишиасе
Редко ишиас может поражать обе ноги вместе.Боль, чередующаяся между правой и левой ногой, также возможна.
областей, пораженных ишиасной болью
Боль в ишиасе возникает по ходу седалищного нерва и / или его ветвей. Обычно поражаются задняя и внешняя часть бедра и / или ноги.
Другие потенциальные области, которые могут быть затронуты болью в ишиасе:
- Спина
- Передняя часть бедра и / или ноги
- Верхняя и внешняя сторона стопы
- подошва стопы
- Паутина между первым и вторым пальцами
При ишиасе боль в ногах, как правило, более сильная, чем боль в спине.
неврологических симптомов, которые могут сопровождать боль в ишиасе
Когда седалищный нерв сдавлен, боль может сопровождаться одним или несколькими неврологическими симптомами.
Вот несколько примеров сопутствующих симптомов:
- Слабость мышц бедра . Когда поражаются мышцы бедра, может возникнуть слабость при попытке собрать бедра вместе.
- Слабость в ноге и мышцах стопы . Когда поражаются мышцы ног, может возникнуть слабость при попытке согнуть колено или при указании ступни и / или пальцев ног вверх и / или вниз.Эти проблемы могут привести к падению ступни – затруднению подъема передней части ступни при ходьбе. Также могут возникнуть трудности с подъемом из сидячего положения или попыткой ходить на цыпочках.
См. Симптомы падения ступни, походка на ступеньку и другие предупреждающие знаки
- Онемение . Потеря чувствительности может возникнуть, когда нервные импульсы не могут пройти через седалищный нерв. Общие области, затронутые онемением, являются стороной икры и / или пятки, подошвы и / или верхней части стопы.
Часы: Спинные причины боли в ногах Видео
- Парестезия . Ненормальное ощущение ощущается на коже из-за неправильной нервной проводимости. Это ощущение может включать покалывание, стеснение, иголки и / или иголки и / или ощущение ползания по задней части бедра и / или ноги
См. Боль в ногах и онемение: что могут означать эти симптомы?
Неврологические симптомы могут привести к снижению функции пораженной ноги и чаще встречаются при сдавливании седалищного нерва.
См. Диагностика причины ишиаса
реклама
, когда боль в седалищном суставе является неотложной медицинской помощью
Хотя это довольно редко, бывают случаи, когда симптомы ишиас могут указывать на потенциально серьезное повреждение седалищного нерва. Неотложная медицинская помощь указывается, когда:
- Боль в ишиасе сильная или внезапно усиливается боль
- Потеря контроля над кишечником и / или мочевым пузырем
- Боль в ишиасе сопровождается лихорадкой, тошнотой и / или потерей веса
См. Когда боль в ишиасе является неотложной медицинской помощью
Эти симптомы могут указывать на серьезные основные состояния, такие как синдром конского хвоста, инфекция или опухоли позвоночника.
Как правило, лучше всего проконсультироваться с медицинским работником для точного диагноза, так как широкий спектр проблем может повлиять на седалищный нерв, вызывая симптомы. Лечение, направленное на устранение основной причины ишиасных симптомов, а не на паллиативный подход, который только облегчает симптомы, будет наиболее эффективным для долгосрочного устранения боли.
Смотреть: Видео лечения ишиаса
Рекомендации
- 1. Кумар, М. Эпидемиология, патофизиология и симптоматическое лечение радикулита: обзор.нт. J. Pharm. Bio. Архипелаг 2011, 2.
Симптомы боли под левой лопаткой
Признаки, симптомы боли в нижней части лопатки обусловлены такими патогенетическими механизмами:
- Боли в пояснице с локализацией в одну сторону. Этот признак постоянный, реже – приступообразный, боль может усиливаться при глубоком дыхании, затрудненное дыхание, кашель, при движениях.Симптом обусловлен распространением болевого импульса по межреберным мышечным промежуткам, апоневрозом.
- Жгучие боли с парестезиями, обусловленные передачей импульсов в зависимости от расположения нервного ствола, нервных ветвей. Боли отражаются в области сердца, в спине, в нижней части спины или под лопаткой.
- Усиление болей, распространяющихся под лопаткой, в руке, связанных с гипертонусом мышц плеча, лопатки, спины.
Болезненный симптом под левой лопаткой может варьироваться по ощущению от ноющей, терпимой до резкой, жгучей, режущей Есть некоторые типичные жалобы на боль под левой лопаткой со стороны пациентов:
- Острая боль в спине слева под лопаткой, болевые ощущения усиливаются при поворотах, движении и спадают в покое.
- Ощущение резания влево, переход в зону между лопатками.
- Тупая, ноющая боль под лопаткой слева, ощущаемая, когда рука поднимается.Боль связана с определенным положением тела.
- Тянущее ощущение боли, симптом распространяется от левого лопатки до нижней части спины. Боль постоянна, она не купируется сердечными препаратами.
- Острый, боль отражается влево, стихает после тошноты и рвоты.
- Постоянная боль под лопаткой, которая не проходит даже в состоянии покоя, ощущение боли может усилиться и вызвать ощущение жжения.
- Боль усиливается при глубоком вдохе или кашле, проходит в лежачем положении с поднятой головой.
Симптомы, проявления боли под лопаткой слева можно сочетать по этиологическим признакам следующим образом:
Кардиологические заболевания: ишемическая болезнь сердца, инфаркт миокарда, стенокардия | Боль начинается в области грудной клетки (реже в середине спины) и отражается на левой стороне – руке, челюсти, под лопаткой, спине. Боль переполняет в природе, вызывает чувство сжатия, жжение |
Аневризма диссеканс – аневризма аорты | Болевой симптом характеризуется как постоянный, усиливающийся, сопровождающийся острыми, стреляющими ощущениями, оставленными в спине, под лопаткой.Боль развивается очень быстро и является опасным для жизни симптомом. |
Рецидив перикардита | Отражается в левой части от боли, спадает в покое, в положении сидя, при наклоне вперед |
плеврит плевра | Острый, колющий болевой симптом, интенсивность которого зависит от глубины дыхания. Боль ощущается как покалывание под лопаткой, с глубоким вдохом – как резкая, сильная, проникающая. |
Левая пневмония | Боль не интенсивная, ноющая, преходящая, может усиливаться при движениях, глубоком дыхании, боль отражается под лопаткой как локализованная «точка» |
Шейный остеохондроз | Боль, ноющая боль, которая усиливается при статике или после физической нагрузки, болезненный симптом может быть отражен слева, в том числе под лопаткой.Боль, в отличие от кардиалгии, не облегчается сердечными препаратами. |
Язвенные процессы в желудочно-кишечном тракте | Боль сильная, часто невыносимая. При перфорации в области сердца желудка – боль отражается влево в верхней части спины. Болевой симптом на начальной стадии процесса спадает после рвоты |
Левая боль под лопаткой
Боль слева в нижней области лопатки может быть связана с такими заболеваниями:
- Язвенный процесс в желудочно-кишечном тракте.Как правило, болевые симптомы усиливаются – при хроническом заболевании постепенно, с обострением или перфорацией – быстро. Боль, окружающая, стреляющая, отраженная, может уменьшиться после того, как еда эвакуирована в кишечнике или посредством рвоты.
- Нейрогенная боль, IRR (вегето-сосудистая дистония). Болезненный симптом ощущается как сдавливание, надавливание, расширение влево, часто под лопаткой. Нарушения дыхательных функций, повышенное потоотделение, тремор рук, чувство спазма, кома в горле, чувство страха, паника также характерны для IRR.
- Боль слева под лопаткой может быть связана с развивающимся инфарктом миокарда, который часто ощущается как еще один приступ ИБС, стенокардия. Болевой симптом, как правило, начинает развиваться в области грудной клетки, реже от спины, иррадиируя в левую сторону, «разливаясь» и вызывая жжение.
- Шейный остеохондроз, реже остеохондроз грудного отдела. Это заболевание сопровождается характерным ноющим, но терпимым болевым симптомом, который может усиливаться с увеличением нагрузки, в том числе и статической.
Следует отметить, что для точной клинической картины очень важно описать ощущения, характер болевых симптомов, которые могут быть следующими:
Боль дает под левой лопаткой.
Описание этого симптома является типичной характеристикой лучевой боли, патологический источник которой может находиться довольно далеко от места боли. Боль дает под левой лопаткой чаще всего при заболеваниях желудка и сердца.Сердечная зона желудка, подверженная воспалительному или эрозивному процессу, часто проявляется в виде боли, отраженной слева. Для опытного врача нетрудно точно определить первичный источник боли по диагностической схеме Захарьин-Гедд или Гаава-Лувсан. Эти методы предназначены для дифференциации клинических признаков отраженной боли в соответствии со специфической передачей импульсов по вегетативному пути нервной системы в симптоматические зоны.
Жжение под лопаткой
Это сигнал о развитой межреберной невралгии, длительном процессе деформации позвоночника.Однако наиболее характерно чувство жгучей боли при приступе стенокардии и более серьезном, опасном для жизни состоянии – инфаркте миокарда. Чувство давления, жжение под лопаткой слева, не купируемое сердечными препаратами, является причиной для вызова неотложной медицинской помощи, особенно если симптом сопровождается болями в нижней челюсти, шее, спине, одышкой, цианозом (бледность) кожи. Кроме того, ощущение жжения под лопаткой с левой стороны может свидетельствовать о психогенном заболевании – вегето-сосудистой дистонии, когда в дополнение к болевому симптому человек испытывает сильное чувство страха, появляется дрожание рук, тахикардия комок в горле.
Постоянная боль под левой лопаткой
Это может быть признаком развития левосторонней пневмонии, сухого плеврита. Такая боль не является специфической, однако, если она усиливается при глубоком дыхании, чихании или кашле, состояние бронхолегочной системы следует исследовать как можно скорее. Постоянные боли под левой лопаткой, вызванные пневмонией, могут утихнуть в горизонтальном положении при повороте тела на здоровую сторону. Кроме того, постоянный отраженный болевой симптом является типичным признаком остеохондроза шейного отдела, реже грудного отдела позвоночника.Болевые ощущения являются хроническими, но они могут усиливаться как легочная симптоматика с приступообразным приступом, кашлем, активными движениями и глубоким дыханием. Различить постоянные левосторонние боли может только врач с помощью рентгенографии легких, позвоночника.
Боль под левой лопаткой и кашель указывают на возможное левостороннее воспаление легких, которое также проявляется следующими симптомами:
- Сухой, менее влажный кашель. Наиболее специфическим признаком, помимо боли под левой лопаткой, является наличие примесей гноя или крови в мокроте.Даже разовые разряды такого рода должны стать причиной немедленного обследования и начала лечения.
- Низкая температура тела, которая редко повышается. Гипертермия характерна для острой стадии пневмонии.
- Боль, исходящая от поврежденного легкого. Болезненный симптом усиливается при глубоком дыхании, частом дыхании, физической нагрузке, кашле. Ткань легкого не оснащена болевыми рецепторами, они есть только в плевре, поэтому любой болезненный легочный симптом можно считать признаком плеврита.Необходимо дифференцировать такие симптомы с возможным процессом деформации в шейном отделе позвоночника.
- Ощущение одышки, нехватка воздуха, поверхностное дыхание.
Колющая боль под левой лопаткой
Так называемый люмбаго, дающий справа или слева – типичный признак остеохондроза, но колющая боль под левой лопаткой может быть симптомом межреберной невралгии, не связанной с деформацией позвоночника. Нейропатия характеризуется ощущением покалывания, напряжения, часто жжения, стихания при смене позы тела, расслаблением или разогревом мышц.Кроме того, покалывание в спине может указывать на развивающуюся пневмонию или плеврит, такой колющий симптом появляется при кашле, глубоком вдохе или физических упражнениях, требующих интенсивного дыхания (бег, ходьба).
Боль за левой лопаткой является болезненным симптомом, локализованным в спине. В клинической практике такие проявления называются торакалгия в области лопаточного ребра или боль в позвонках. Дифференцируйте боль под левой лопаткой от задней части сердечных состояний следующим образом:
Симптом | Ишемическая болезнь сердца (кардиалгия) | Позвоночная боль |
Описание боли | Давление, сжатие, чаще всего в области груди, с отражением влево.Сопровождается чувством страха | Колющая, давящая, жжение без беспокойства, тахикардия |
Частота боли | Кратковременный, приступообразный (несколько минут, редко до получаса) | Редко – краткосрочный, часто тот, который длится несколько часов, может быть, дней. |
Изменение положения тела | Не влияет на боль | Влияет, может усиливать или минимизировать болевые симптомы |
Эффект упражнений | Влияет только на боль, может утихнуть | Боль может сохраняться даже в состоянии покоя, а после физических нагрузок исчезать, поскольку происходит изменение статического мышечного напряжения. |
Влияние лекарств | Боль облегчается от сердечных лекарств. | Боль снята спазмолитиками, анальгетиками. Нитраты (сердечные препараты) не влияют на характер боли |
Влияние мануальной терапии | Практически без эффекта | Значительное облегчение за счет высвобождения сжатых нервных корешков |
Боль под левой лопаткой не считается специфическим, специфическим симптомом, поэтому для диагностики этого симптома требуется всестороннее обследование, возможно, от нескольких специалистов.
 [1]
[1]
Давящая боль под левой лопаткой
Это признак развития остеохондроза, возможного начала приступа ИБС, а также свидетельство обострения вегето-сосудистой дистонии. Давящая боль под левой лопаткой, которая ощущается как разрыв, жжение, требует немедленной медицинской помощи и облегчения приступа, так как это, скорее всего, связано со стенокардией или прединфарктным состоянием. Давящая боль под левой лопаткой может также указывать на вегетативно-сосудистый криз, который по симптоматике очень похож на сердечную боль, но не прекращается при сердечных лекарствах, но подвержен седативным средствам или транквилизаторам.Также для IRR характерно отсутствие причинно-следственной связи между болью и физической активностью, нагрузка при заболевании коронарной артерии может усугубляться перенапряжением, интенсивной работой.
 [2]
[2]
Пульсирующая боль под левой лопаткой
Это, скорее всего, проявление левостороннего выпячивания межпозвонкового диска шейного или грудного отдела позвоночника. Кроме того, грыжа межпозвоночных дисков проявляется в виде пульсирующей боли под левой лопаткой, она сопровождается головной болью, нестабильным артериальным давлением, головокружением, парестезией левой руки.Это также может повредить левое плечо, всю левую половину спины до пояса. Выступы обнаруживаются с помощью МРТ, рентгенографии. Пульсация ниже лопатки может быть симптомом начального расслоения аорты. Аневризма аорты является опасным для жизни состоянием, ее разрыв требует почти немедленной медицинской помощи, что не всегда возможно, поэтому любая отраженная пульсирующая боль в спине в области лопаток должна быть причиной для всестороннего обследования и нейтрализации лежащего в основе причина симптома.
Внезапная боль под левой лопаткой
Может быть связано со сжатием. Повреждение супраскулярного нерва. Такая травма проявляется внезапной внезапной болью в нижней лопатке, болевой симптом может распространиться на плечо и снизить двигательные функции руки. Кроме того, внезапная боль под левой лопаткой свидетельствует о радикулопатии, при которой нервные корешки нарушаются при левостороннем смещении межпозвонковых дисков шейного отдела позвоночника, реже, чем грудной отдел позвоночника.Это вторичный симптом, который является следствием хронического давления на нервные окончания с остеофитами, грыжей, суставной тканью. Длительный дегенеративный процесс, как правило, сопровождается ноющей постоянной болью, однако внезапное обострение может быть вызвано выпячиванием межпозвонковой грыжи или сильным отеком в области смещения. Очень редко внезапная боль в левой лопатке может быть симптомом коллапса левого легкого (пневмоторакс). Такие случаи в клинической практике встречаются не часто, а внезапно, острые боли с одышкой и головокружением – это причина для неотложной помощи.
 [3], [4]
[3], [4]
Размеры гемангиомы позвоночника для операции: опасные размеры, когда нужна операция? – При каком размере гемангиомы позвоночника нужна операция
опасные размеры, когда нужна операция?
По статистике, подобное заболевание встречается у каждого десятого жителя планеты. Это доброкачественная сосудистая опухоль внутри тела позвонка, которая способна увеличиваться. Следует знать, данное новообразование не может перейти в злокачественное.
На данном этапе, о причинах возникновения болезни существуют лишь версии, чаще всего врачи говорят о генетической предрасположенности. Поэтому сегодня невозможно сказать, что необходимо делать, чтобы избежать возникновения заболевания.
Основным симптомом является боль спины. Если она имеется, необходимо обратиться к специалисту. Сложностью является отсутствие выраженных симптомов болезни. Боль чаще всего возникает во время стремительного увеличения образования.
Размеры гемангиом
Размеры гемангиом позвоночника условно делят на 3 вида:
- До 10 мм, опасности нет
- 10-50 мм, необходимо начать лечение
- Размеры гемангиомы позвоночника считаются большими более 50 мм, самые опасные
Риск осложнений определяется следующим:
- Отдел, где расположено новообразование (в более мелких отделах — 1 см может стать критичным).
- Как быстро оно увеличивается.
- Локализация поражения.
- Какое состояние костной ткани (при остеопорозе риск разрушения позвонка выше, даже при незначительных параметрах).

Опасные размеры
Опасностью данного новообразования является следующее: когда оно находится внутри губчатого вещества костной ткани, со временем может разрушить эту кость. Какие параметры опухоли могут вызвать опасность? Однозначного ответа нет, все индивидуально. Говоря приблизительно, опасными размерами гемангиомы позвоночника считаются образования более 1 см, существует опасность, с дальнейшим его ростом, риски возрастают.

При каких размерах делается операция?
Операция показана, когда наблюдается увеличение образования, и оно занимает 50 % объема тела позвонка, имеется сильный болевой синдром, возникают осложнения. Оперативное вмешательство проводится удалением опухоли через разрез спины.
Имея данное заболевание, заниматься самолечением крайне нежелательно, важно обратиться к специалисту. Постоянный контроль врача за течением заболевания сократит риски осложнений, поможет избежать неприятных последствий.
опасные размеры, их лечение и что это такое?
В данной статье рассказано об особенностях гимангиом в позвоночнике человека.
Гемангиома позвоночника представляет собой один из видов доброкачественной опухоли. Опухоли данного вида, свойственно развитие в области кровеносных сосудов головного мозга.

Гемангиома имеет свойство никак не проявлять себя вплоть до тяжелой стадии развития. Патология насчитывает около 10% населения страдающего от данного вида опухоли позвоночника.
Характеристика гемангиомы в области позвонка
Процесс распространения доброкачественной опухоли, может присутствовать не только в одном участке организма, но и распространятся по всему организму в целом.
Данный процесс представляет собой расширение сосудов кровеносной системы, при этом сплетаясь с близко расположенными сосудами, таким образом, происходит процесс возникновения доброкачественной опухоли. Отмечается, что присутствие гемангиомы в позвонках является одной из наиболее опасных патологий.
Так, специалисты отмечают, что доброкачественная опухоль расширяется довольно медленно, однако за определенный период времени она приведет к такой патологии как компрессионный перелом позвоночника
Также специалистами отмечается, что самые распространенные участки распространения гемангиомы — это поясничный и грудной отделы.
Причины возникновения гемангиом в области позвонков
Причинами возникновения опухолевого процесса могли стать определенные факторы, влияющие на функционирования организма.
Рассматривается ряд причин, которые могут способствовать возникновению данного заболевания:
- Чрезмерные физические нагрузки;
- Генетическая наследственность;
- Осложнения вследствие полученной травмы в области позвоночника;
- Воздействие радиационного фона;
- Вследствие врожденного фактора порока костных кровеносных сосудов;
- Прием лекарственных средств, с канцерогенным уклоном;
- Употребление продуктов питания, содержащих токсины либо подвергавшихся радиации;
- В редких случаях наблюдается данный процесс в период беременности;
- В случае возникновения патологий сосудов кровеносной системы;
- Присутствие в организме дисбаланса гормонов;
- Кислородное голодание в некоторых участках позвоночника.
Частым возникновением опухолевого процесса становятся области в поясничном и грудном отделах. Отмечается, что для шейного отдела, данная патология наиболее опасна.
В медицине наблюдается разделение на две зоны опасности опухолевого процесса на более и менее опасные состояния.
Классификация по степени агрессивности данного процесса:
- Наличие агрессивных гема
Стоит ли оперировать гемангиому позвоночника?
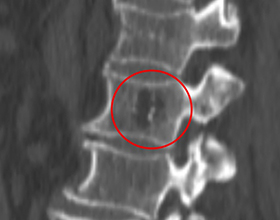
Онкологические заболевания пугают людей. Но есть опухолевые образования доброкачественные, и прогнозы врачей в таких случаях оптимистичны. К доброкачественным образованиям относится и гемангиома позвоночника. Другое название позвоночной гемангиомы – вертебральная ангиома.
Что такое гемангиома?
Этиология заболевания полностью не выявлена. Предполагающим фактором считается высокий уровень эстрогена (чаще болеют женщины). Зафиксировано: при наступлении климакса опухоль перестает расти и ее размер даже уменьшается.
Гемангиома – это скопление неправильно сформированных сосудов, вызванное генетической предрасположенностью (других причин медики не выдвинули). Считается, что появление позвоночной гемангиомы провоцируется еще во время беременности вирусными инфекциями или гормональным сбоем.
Клетки с поврежденной программой развития делятся ненормально быстро, отключается механизм иммунитета, при котором чужеродные тела уничтожаются.
Опухоль растет медленно и не пускает метастазов. Чаще всего она возникает на коже в виде ярких красных пятен, которые немного возвышаются над кожным покровом, но ее появление возможно в любой части тела. Выявить гемангиому позвоночного столба нелегко из-за отсутствия симптомов ее течения.
Локальные проявления опухоли встречаются:
- В позвонковом теле.
- В позвоночном канале.
- В отростке позвонка.
Чрезмерная физическая нагрузка при хрупких сосудах тоже может вызвать появление новообразования.
Симптомы при гемангиоме
При наличии гемангиомы позвоночника симптомы не проявляются долго. Только достигнув больших размеров, гемангиома начинает выражать себя болью.
Развиваясь в позвоночном теле, новообразование располагается в поясничной, шейной или грудной области и чаще поражает тело только одного позвонка и очень редко нескольких. Но позвоночный столб является проводником для многих важных сосудов, питающих головной мозг.
При образовании гемангиом позвоночника в поясничном отделе может возникать ноющая боль. Больные при этом самодиагнозируют у себя остеохондроз. Боль обычно возникает ночью или после интенсивной физической нагрузки.
Если же размеры гемангиомы не превышают 1 см, то опухоль никак не отражается на самочувствии, но все равно опасна: ткани вокруг нее сдавливаются и деформируются. Особенную опасность представляет новообразование в шейных позвонках.
При большой физической нагрузке возможен даже компрессионный перелом позвоночника или серьезные неврологические нарушения.
Операция нужна
После озвучивания диагноза пациенты задают вопрос: нужно ли хирургическое вмешательство? Диагностику проводят при рентгенологическом и магнитно-резонансной томографии.
Консервативных способов лечения не существует, разрастание опухоли остановить невозможно. Опухоль, увеличиваясь в размерах, провоцирует проседание позвоночника, при котором корешки нервных волокон зажимаются и вызывают:
- Онемение конечностей.
- Ноющие боли в спине, периодически острые.
- Головную боль.
- Нарушение слуха.
- Ухудшения зрения.
- Проблемы с кишечником.
В таком случае оперативное вмешательство необходимо. Фиксированная боль появляется при размере гемангиомы больше 1 см. Прогрессирующее увеличение размера позвоночной гемангиомы дает сильную нагрузку на спинномозговое вещество и ослабляет прочность позвоночника. В результате развивается паралич конечностей и нарушается мочеиспускание. Таких случаев зафиксировано около 4% от общего числа заболевания.
Боль при агрессивном разрастании позвоночной гемангиомы становится постоянной при любом активном движении или изменении положения туловища.
К операции прибегают при необходимости декомпрессии спинного мозга, при этом проводят удаление доброкачественного образования. Лучевой способ разрушения гемангиомы заменили более безопасными методиками.
При диагнозе доброкачественной опухоли позвоночника специалисты постоянно отслеживают ее динамику и применяют тактику выжидания.
Практикуется пункционная вертебропластика: в позвонок вводится вещество, играющее роль костного цемента. Метод позволяет вернуть позвоночному столбу в шейном отделе утраченную прочность и сократить число гемангиозных осложнений. Пункция проводится под местным или общим обезболиванием.
Механизм разрастания доброкачественной опухоли может быть прерван при введении в нее эмбола, который перекроет питающие сосуды и прекратит доставку к опухоли питательных веществ. Склеротерапию применяют при возможности кровотечения из перерожденных сосудов.
Методы подобных лечений относятся к промежуточному положению между хирургическим вмешательством и консервативным лечением.
Операция не рекомендуется
В большинстве случаев гемангиомы в позвонках не склонны к росту, протекают бессимптомно и поэтому не требуют никакого лечения. Разве что об этом диагнозе должны быть информированы врачи других специальностей, для того чтобы не назначать сосудорасширяющих средств. Физиотерапия, массаж, ванны, которые могут усилить прогресс патологии кровотока, строго запрещены.
Медикаментозные средства устраняют только симптомы болезни, но ее саму не лечат. Обычно назначаются анальгетики, витамины, инъекции гормонов. Это помогает убрать боль и укрепить позвонки, повысив их минеральную плотность.
Соблюдение рекомендаций лечащего врача позволит вести вполне комфортную жизнь без оперативного вмешательства. При наличии гемангиомы позвоночника важно следовать всем назначениям врача, чтобы при необходимости начать лечение.
Выжидательная тактика при медленном развитии болезни обоснована: запускается процесс регрессии, и гемангиома может рассосаться сама.
Вывод и рекомендации
Многолетнее изучение и опыт лечения позволяет сделать вывод, что 90% этого новообразования не принесут никаких ограничений в повседневной жизни. Прожив полноценно всю жизнь, человек может так и не узнать, что у него была гемангиома позвоночника.
Хирургическое вмешательство целесообразно только в критических ситуациях при чрезмерном росте гемангиомы, который ведёт к нарушениям работы внутренних органов. Развитие опухоли снижает прочность позвонка, разрушая его структуры и может привести к инвалидности.
Подходящий курс лечения назначает нейрохирург. Важно прислушиваться к рекомендациям лечащего врача и соблюдать некоторые ограничения:
- При болевом синдроме массаж противопоказан.
- Прогревания, сауна, солярий запрещены.
- Не поднимать тяжести свыше 2 кг.
- Не находиться в положении стоя дольше 4 часов.
- Ограничить употребление витаминов и иммуностимулирующих препаратов.
Хотя гемангиома позвоночника относится к опухолевым заболеваниям, повода для паники нет.
Похожие записи
Размеры гемангиом

Когда размеры гемангиом маленькие или средние, тогда её следует наблюдать. То есть периодически посещать врача, который будет назначать магнитно-резонансную томографию. Если после проведения очередного обследования будет видно, что она начала увеличиваться в размерах, то следует обратиться к врачу, чтоб он назначил оперативное лечение. Место, где обнаружена опухоль нельзя подвергать высоким температурам, разминать, применять к нему мануальную и физиотерапию. Все эти методы дадут толчок к её росту или разрыву. Также нельзя напрягать организм физическими нагрузками, если есть такое образование.
Размер гемангиомы в позвоночнике
Если размер гемангиомы достиг пяти миллиметров, врач может назначить мануальную и физиотерапию, и не пугайтесь, прочитав в интернете, что это противопоказано. Также можно делать физические упражнения на тренажёрах.
Когда гемангиома находится в позвоночнике её размер, не должен превышать одного сантиметра. При этом появляется постоянная ноющая боль в области спины, но в некоторых случаях она отсутствует. Если гемангиома позвоночника больше чем один сантиметр, то ― это в некоторой степени осложняет положение дел. Так, появляется боль, которая периодична. Расти опухоль может, из-за того, что позвоночник начинает проседать, а это может быть результатом постоянного онемения конечностей и нарушением работы желудочно-кишечного тракта.
Необходимо отметить, что некоторые гемангиомы неспособны к регрессии. Однако некоторые врачи ошибочно ставят диагноз о её рецидиве.
Изменение размеров гемангиомы
Размер гемангиомы может меняться спонтанно. Так, совсем маленькое образование, может, короткий период стать большим и охватить немалую площадь на теле. Кроме обширной площади она может прорасти вглубь мягких тканей, поразив, таким образом, важные органы организма. Если гемангиома начнёт разрастаться в области головы, тогда начнутся проблемы со зрением, слухом, дыханием, обонянием. В этом случае нельзя надеется, что она пройдёт сама собой.
Следует помнить, что гемангиома это сосудистое образование, со своим кровотоком. Если кровь в середине опухоли начнёт сворачиваться, то больной почувствует боль, повысится температура и начнётся нагноение. Именно это состояние может привести опухоль в «боевую готовность» и она начнёт стремительно расти.
Профилактика
К сожалению, на сегодняшний день нет способов профилактики этого заболевания, потому точно не установлены причины её появления. Однако, следует очень внимательно относиться, к профилактике осложнений. В частности, это касается её роста.
Очень важно предотвратить момент, когда она станет злокачественным образованием и начнётся её активный рост.
Если долгое время гемангиома не давала о себе знать, то есть была небольшого размера и не причиняла дискомфорта, а тут вдруг появились осложнения, это означает, что её необходимо срочно лечить.
Многие врачи на сегодняшний день вначале выжидают, что гемангиома пройдёт сама. Но если возникают осложнения, тогда назначается лечение. Из-за этого теряется много времени на ранних стадиях развития опухоли.
Когда обнаружена гемангиома в области гениталий, то это считается экстренным косметическим случаем. Такое лечится за три дня.
Если гемангиома постоянно увеличивается, тогда эту проблему следует решать моментально.
Можно сделать вывод, что образование, находящееся в области головы должно лечиться без задержек.
Чем раньше была обнаружена гемангиома, тем раньше необходимо начать лечение, потому что его результаты будут намного лучше, от запущенного лечения. Целью удаления становится удаление образования, прекращение увеличения размеров и эстетический вид больного.
Удаление можно провести, применив различные способы: операция, лазер, заморозка, облучение.
Когда гемангиома поразила 50% тела, применяется гормональное лечение, которое считается довольно эффективным.
Гемангиома позвоночника поясничного отдела: опасные размеры, лечение
Наши медицинские центры
Северное отделение (МРТ и КТ)
Удельная
Развернуть
м. Удельная, пр-т Энгельса, д. 33
ВТ-ЧТ: с 12.00 до 21.00ПТ-СБ: с 8:00 до 17:00ВС-ПН выходной
МРТ и КТ
Центральное отделение (Клиническое отделение)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.4
ПН-СБ: с 8.00 до 20.00ВС: с 10:00 до 17:00
Клиническое отделение
Центральное отделение (МРТ и КТ)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.5
ПН-СБ: с 9.00 до 20.00ВС: c 9.00 до 18.00
МРТ и КТ
Южное отделение (МРТ и КТ)
Ленинский проспект
Развернуть
м. Ленинский проспект, Ленинский пр., д. 160
ПН-ВС: с 8.00 до 22.00
МРТ и КТ
Гемангиома позвоночника (тел позвонков): причины, признаки, как лечить, нужно ли удалять
Гемангиома позвоночника считается одной из самых частых сосудистых опухолей костной системы. По данным статистики, ею страдает каждый десятый житель Земли. Среди пациентов преобладают женщины, а средний возраст заболевших – 20-30 лет. Считается, что до 80% представительниц прекрасного пола после 40 лет могут страдать этой патологией.
Гемангиома позвонка может длительное время протекать бессимптомно, выявляясь случайно, но самым первым признаком опухоли обычно становится боль, с которой пациент направляется на рентгенографию или МРТ. Выявленная гемангиома требует решения вопроса о необходимости и целесообразности оперативного лечения. Склонности к малигнизации опухоль не проявляет, однако риск опасных осложнений требуют к ней серьезного подхода.
Роль позвоночника переоценить невозможно. Это главная опора всему организму, внутренним органам, вместилище спинного мозга, позволяющего нам чувствовать боль, температуру, прикосновения, а также выполнять целенаправленные движения. Функции всех внутренних органов подчиняются сигналам, поступающим к ним из спинного мозга. Новобразование в позвонке может долгое время не выходить за его пределы и никак не влиять на спинной мозг, однако разрушение структуры позвонка, его хрупкость и нестабильность чреваты смещением, переломом и сдавлением очень важных нервным структур. Обычно поражение локализовано в грудном (th22) или поясничном (l1-l4) отделе позвоночника, затрагивая один или сразу несколько позвонков.
Классификация заболевания (виды и формы)
В зависимости от количества очагов поражения выделяют одиночную опухоль, которая поражает только один позвонок, и множественные гемангиомы различных отделов позвоночника. При наличии нескольких новообразований заболевание носит название гемангиоматоз, при этом заболевании максимальное количество очагов поражения достигает пяти. Другие классификации разделяют сосудистые новообразования позвонков по гистологическому строению, распространенности и агрессивности клинических проявлений.
Виды гемангиом позвоночника в зависимости от гистологических особенностей опухолевого процесса:
- Капиллярная – опухоль образована множеством практически неизмененных капилляров с прослойками из фиброзных и жировых клеток.
- Кавернозная –новообразование состоит из большого количества расширенных сосудов, представляющих собой полости, заполненные кровью. Стенки сообщающихся между собой полостей выполнены из тонкой соединительной ткани, покрытой слоем эндотелиальных клеток, в норме выстилающих поверхность кровеносных сосудов изнутри. Этот вид гемангиомы позвонка не склонен к деструктивному росту, но чаще других провоцирует образование компрессионных переломов.
- Рацематозная – состоит из малоизмененных крупных сосудов (как вен, так и артерий).
- Смешанные образования.
Редко диагностируют атипичную форму гемангиомы позвоночника. Особенностью гистологического строения является то, что ее структуры покрыты ороговевшими клетками
По распространенности процесса выделяют пять типов болезни:
- первый – новообразование распространяется на все структуры позвонка;
- второй – поражение локализуется только в теле;
- третий – опухоль локализована в заднем полукольце дужки позвонка;
- четвертый – поражено тело и частично заднее полукольцо;
- пятый –характеризуется наружной (надкостничной, эпидуральной) или внутриканальной (интрамедуллярной) локализацией.
По клиническим проявлениям выделяют две формы заболевания (асимптоматическую и симптоматическую), которые могут иметь неагрессивное и агрессивное течение.
Методы для устранения гемангиомы позвоночного столба
- Иссечение опухоли традиционным способом с резекцией пораженной области позвонка. Удалить опухолевые структуры в полном масштабе при операции на позвоночнике невозможно. Получиться убрать только эпидуральную часть новообразования. К тому же существует огромный риск послеоперационных осложнений: сильное кровотечение при вскрытии опухоли, а также невозможность полноценного питания оперируемого участка мозга, что может повлечь необратимые последствия.
- Инъекции спирта в нерв в области опухоли с целью длительного прекращения его проводимости. Алкоголизацией заменяют невротомию и используют для прекращения боли и блокировки подвижности определенного участка. Вдобавок алкоголизация способствует уменьшению роста вертебральной ангиомы за счет склеротических изменений в сосудах. Нежелательным последствием подобной процедуры также может выступать потеря полноценного снабжения тканей позвоночника всеми необходимыми элементами.
- Эмболизация сосудов, вовлеченных в опухолевый процесс, процедура заключается во введении специального раствора в саму опухоль или близлежащие мягкие ткани. Но селективная эмболизация, а также перекрытие сосудов, питающих опухоль, не дает гарантии на остановку патологического развития гемангиомы позвоночного столба. Происходит все потому, что существует еще масса мелких капилляров, через которые будет происходить подпитка новообразования.
- В крайних случаях при скоропалительном росте опухоли и расхождении метастазов проводят лучевую терапию. Такая процедура менее опасна в сравнении с резекцией и более действенна ввиду возможности оказывать влияние на большую площадь мягких и костных тканей. Лучевая терапия опасна своими противопоказаниями и вообще исключена в детском возрасте в период беременности у женщины.
- Вертебропластика чрескожная, пункционная используется не так давно, но считается одним из наиболее эффективных и безопасных методов. Причем особой сложности процедура не представляет, заключается она во введении специального цементирующего состава в соотношении с рентгеноконтрастным веществом (бария сульфат) и титаном в пораженную область. Благодаря вертебропластике, новообразование прекращает рост, а позвонок за счет цементирующего состава уплотняется, что позволяет предотвратить перелом позвоночника.
Основные методы диагностики заболевания
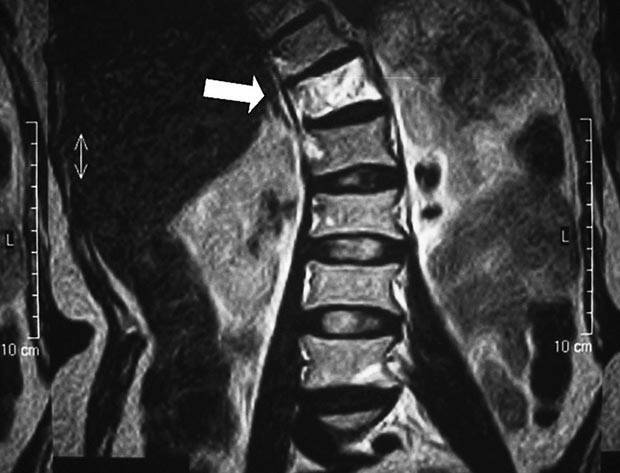

Для определения размеров гемангиомы позвоночника необходима качественная диагностика. Обычно назначаются следующие исследования:
- Рентгенологические снимки в нескольких проекциях – используются у взрослых при начальной диагностике гемангиомы позвоночника. Такой вид исследования дает мало информации. Главный плюс — бюджетность.
- Магнитно-резонансная томография – наиболее точный метод исследования, помогающий максимально эффективно определить расположение, размеры и структуру сосудистого новообразования. Отрицательная черта исследования – высокая цена.
- Компьютерная томография – чаще всего применяется в диагностике. Сочетает точные результаты с доступной ценой.
- Сцинтиграфия (или молекулярная диагностика) – двухмерное сканирование гамма-камерой после внутривенного введения в организм изотопов радиоактивных веществ. Выявляет структурные изменения в костной ткани даже при минимальных размерах опухоли.
- Ультразвуковое исследование – используется для выявления нарушения кровоснабжения при сдавливании магистральных артерий при гемангиомах тел шейных позвонков.
Лечение гемангиомы позвоночника
Для лечения гемангиомы позвоночника привлекаются следующие методы лечения:
- оперативное вмешательство;
- лучевая терапия;
- алкоголизация;
- эмболизация;
- чрескожная пункционная вертебропластика.
Хирургическое лечение применяется еще с 30-х годов прошлого столетия – во время операции удаляют измененные мягкие ткани и пораженные костные фрагменты. Но эффективность метода не слишком высокая, к тому же является высоким риск возникновения кровотечения. Операция показана при сдавливании спинного мозга и нервных корешков.
Лучевая терапия – еще один метод классического лечения, как и оперативное вмешательство. При облучении сосуды новообразования спадаются, мягкие ткани опухоли подвергается фиброзному перерождению, а пораженные костные фрагменты остаются неизмененными. Этот метод более эффективен и менее опасен, чем хирургический. Но к его применению существуют ограничения:
- большая лучевая нагрузка;
- высокая вероятность неврологических осложнений.
Во время алкоголизации в полость гемангиомы позвоночника вводят спирт, он вызывает тромбообразование в сосудах и разрушение их тканей, благодаря чему опухоль уменьшается в размере. Ближние результаты метода – хорошие, но из-за большого количества осложнений в дальнем периоде он не получил распространения. При использовании данного метода опасаются таких осложнений, как:
- патологические переломы;
- образование паравертебральных абсцессов – ограниченных гнойников;
- формирование миелопатии – нарушения со стороны мозгового вещества спинного мозга, которое может сопровождаться синдромом Броуна-Секара (спастическим параличом и нарушением глубокой чувствительности в одной половине тела, снижением температурной и болевой чувствительности в другой половине тела).
Сейчас применяется два метода эмболизации:
- трансвазальная;
- селективная.
Самым эффективным и безопасным способом лечения гемангиомы позвоночника считают чрескожную пункционную вертебропластику. Во время проведения этой процедуры в область гемангиомы вводят специальный костный цемент. Для заполнения опухоли, расположенной в грудном позвонке, необходимо около 4 мл цемента, в поясничном позвонке – не более 6-7 мл. При этом сосуды или каверны (пещеры) новообразования:
- повреждаются;
- сдавливаются;
- разрушаются.
Полость гемангиомы позвоночника заполняют материалом, благодаря свойствам которого позвонок становится целостным и прочным. Это значит, что благодаря такому методу можно не только устранить опухоль, но и предупредить развитие патологических переломов позвоночника. Чрескожная пункционная вертебропластика относится к разряду малоинвазивных хирургических вмешательств – больных, перенесших ее, активизируют уже через несколько часов после окончания операции. Уменьшение болевого синдрома отмечается в первые сутки после операции.
Что это такое?
Гемангиома позвоночного столба – доброкачественное новообразование, развивающееся в теле позвонка. Чаще опухоли возникают в грудном отделе, реже – в шейном и поясничном отделах позвоночника.
Картина протекания заболевания
Образование гемангиомы сопровождается развитием избыточной пролиферации сосудов в мозговом веществе. В большинстве случаев опухоль возникает в одном позвонке. Обычно болезнь протекает бессимптомно и обнаруживается случайно.
Отсутствие симптоматики обеспечивает успешное развитие гемангиомы, в результате чего позвонок слабеет (повышается вероятность перелома).

Степени и классификация
В зависимости от расположения, существуют следующие виды гемангиомы:
- Шейного отдела позвоночника. Гемангиома шейного отдела является наиболее редкой и наиболее опасной, и причина тому – анатомические особенности. Шейный отдел, благодаря проходящей через него позвоночной артерии, ответственен за кровоснабжение головного мозга. При возникновении гемангиомы нормальное кровоснабжение мозга нарушается, что приводит к появлению бессонницы, головной боли, проблем со слухом.
- Грудного отдела позвоночника. Доброкачественные образования в грудном отделе встречаются чаще всего из-за большого количества расположенных в нем позвонков. Так как эта часть позвоночника контролирует работу многих внутренних органов, гемангиома грудного отдела может вызывать массу проблем: нарушения мочеиспускания и пищеварения, камнеобразование в желчном пузыре, нарушения сердечного ритма.
- Поясничного отдела позвоночника. Гемангиома поясничного отдела встречается часто, сопровождается неприятными симптомами и последствиями. Для данной разновидности заболевания характерно появление ноющих болей в пояснице.
В зависимости от своей структуры, гемангиомы бывают:
- Капиллярными. Состоят из нескольких переплетенных между собой тонких капилляров. Являются наиболее безопасными, т.к. не вызывают болевых ощущений и редко требуют хирургического вмешательства.
- Рацематозные. Состоят из сплетенных в клубок толстых кровеносных сосудов.
- Кавернозные. Представляют собой несколько полостей, соединенных между собой и наполненных кровью. Данная разновидность гемангиом встречается редко, сопровождается сильными болевыми ощущениями.
- Смешанные. Включают все разновидности новообразования. Опасность смешанных гемангиом для организма определяется путем оценки количества воспалений и площади области поражения.
В зависимости от характера течения, гемангиомы бывают:
- Агрессивными. Характеризуются быстрым увеличением размеров, выраженной симптоматикой в виде компрессионного синдрома, патологическими переломами позвонков. Если верить статистике, каждая десятая опухоль оказывается агрессивной.
- Неагрессивными. Растут бессимптомно и медленно, протекают относительно благоприятно. В редких случаях небольшие новообразования рассасываются самопроизвольно.
Распространенность
Гемангиома является достаточно распространенной болезнью. Она выявляется у 10% населения (как правило, у женщин в возрасте 20-30 лет). У детей заболевание встречается намного реже.
Лечение
К какому врачу обратиться, если у вас есть подозрения на гемангиому в позвоночнике? Лечением данной патологии занимаются врачи-нейрохирурги.
При составлении плана терапевтических мероприятий лечащий врач предварительно должен ознакомиться с общим состоянием здоровья пациента, а также размерами опухоли, местоположением, симптомами и ее кровоснабжением.
Если гемангиома не вызывает боли или других симптомов, она, как правило, не нуждается в лечении.
 Показания к оперированию гемангиомы позвоночника – угроза функционированию спинного мозга
Показания к оперированию гемангиомы позвоночника – угроза функционированию спинного мозгаДля снятия болевого синдрома, если в целом гемангиома не угрожает здоровью человека, используют:
- обезболивающие и противовоспалительные препараты в виде таблеток – диклофенак, индометацин, нимесулид;
- препараты стероидов для уменьшения проницаемости сосудистой стенки и уменьшения отека или воспаления в области новообразования;
- редко – миорелаксанты;
- сосудоукрепляющие средства – витамины К, РР, Рутин, а также комплексные препараты для поддержания хрящевой и костной ткани, нервной системы и общего тонуса организма.
К хирургическому вмешательству прибегают при угрозе разрыва гемангиомы и обильного кровотечения, при ущемлении структур позвоночника и выраженном болевом синдроме.
Альтернативная медицина также предлагает лечение гемангиомы позвоночника народными средствами.
Внимания заслуживают следующие рецепты:
- Сосудоукрепляющий и кровоостанавливающий сбор готовят из трав горца птичьего, листьев брусники, травы хвоща полевого, тысячелистника, цветков календулы. Растительное сырье заливают водкой и настаивают три недели. Принимают лекарство по чайной ложке утром и вечером десять дней, затем делают перерыв на такой же срок и снова повторяют курс.
- Компресс из настоя травы чистотела. Сам настой получают из растительного сырья и теплой воды в одинаковом соотношении. Полученным раствором смачивают холщовую ткань и прикладывают к месту, где образовалась гемангиома. Срок выдержки – полчаса.
- Противоопухолевыми свойствами обладает трава болиголова, сушеницы и пижмы. Из кашицы, полученой при перемалывании болиголова, готовят лед, который потом прикладывают к больному месту, а из травы пижмы – настой (пьют по две столовые ложки пять раз в день в течение двух месяцев).
- При сосудистом новообразовании позвоночника хорошо помогает спиртовой раствор сока зверобоя и чистотела. Все компоненты берут в равном соотношении. Полученный раствор прикладывают в виде компресса на область гемангиомы на три часа на протяжении 10 дней. Можно повторить его через неделю.
Пункционная вертебропластика
Настоящим прорывом в лечении гемангиом позвонков стало применение пункционной вертебропластики, предложенной французскими врачами. Суть метода состоит во введении в позвонок специального цементирующего вещества в смеси с сульфатом бария (рентгеноконтрастное вещество) и титаном.
При этом достигается сразу несколько целей: опухоль уменьшается и прекращает расти, тело позвонка стабилизируется костным цементом и уплотняется, риск перелома минимален. Пункционная вертебропластика считается методом выбора при гемангиоме позвонка, в особенности, в случаях агрессивного течения опухоли. Она возможна в качестве основного метода терапии либо в составе комбинированного лечения.
Виды
Существует 3 основных вида гемангиомы:
- Капиллярная. Наиболее безобидный вид, новообразование состоит из сплетения мелких сосудов, внутри нее не образуются полости, по капиллярам течет кровь, но в сниженном объеме. Помимо тонкостенных сосудиков, в новообразовании присутствует фиброзная и жировая ткань, которая формирует структуру гемангиомы. Капиллярные опухоли растут медленно, редко достигают крупных размеров, поэтому не представляют опасности, их редко удаляют хирургическим путем.
- Кавернозная. Новообразование, которое также формирует из скопления сосудов, но от капиллярной формы отличается тем, что в ней появляется одна или несколько тонкостенных полостей, огражденных костными структурами. Опухоль питают мелкие сосуды, но есть 1-2 основных крупных, из которых поступает кровь, заполняющая пустоты. Обладатели этого типа гемангиомы попадают в группу риска, так как такое новообразование растет быстрее, может увеличиваться за счет притока крови в полости, из-за чего появляется риск повреждения или разрыва позвонка.
- Смешанная. Такой вид гемангиомы тел позвонков является гибридом двух предыдущих, новообразование состоит из клубка капилляров, но в нем формируются крупные кавернозные полости. Дополняют структуру опухоли элементы фиброзной, эпидермальной и жировой ткани. Поведение таких гемангиом сложно спрогнозировать из-за наличия разных составляющих.
Лечение гемангиомы позвоночника
Медикаментозная терапия требуется, если вертебральная ангиома вырастает более одного сантиметра и продолжает увеличиваться. В случае стабильного состояния пациента с опухолью менее сантиметра, ему рекомендуется систематическое наблюдение для контролирования состояния. Гемангиома не подлежит лечению особенно хирургическому при возникновении у ребенка в период активного роста. Гемангиома позвоночника у взрослых лечится в зависимости от места дислокации, разновидности опухоли и стадии процесса.
Оперативное вмешательство проводится в следующих ситуациях:
- Если замечен интенсивный рост опухоли на позвоночнике.
- В патологическом процессе задействовано третья часть позвонка и более.
- Наблюдается сильное сдавливание корешков или существует реальный риск перелома позвоночника.
Лечение пациента с вертебральной ангиомой проводится только в нейрохирургическом стационаре под бдительным контролем лечащего врача. Прием лекарственных препаратов эффективен только для ликвидации болезненности и воспалительного процесса. Лечить полностью одними фармацевтическими препаратами опухоль позвоночника не представляется возможным, если она находится в агрессивной стадии развития.
Повлиять на прогрессирование гемангиомы позвоночного столба со стопроцентной гарантией не представляется возможным. Но пациенты с таким диагнозом или лица, знающие о своей наследственной предрасположенности должны знать, что есть вещи, которые им категорически противопоказаны.
Но и гиподинамия при гемангиомах позвоночника тоже не пойдет на пользу. Двигательная активность должна быть просто умеренной. Положительные результаты оказывает плавание, пешие прогулки на свежем воздухе, легкие гимнастические упражнения, призванные только улучшить кровообращение в позвоночном столбе. Никаких растягивающих процедур и резких движений. Цель подобных процедур — поддерживать полноценное снабжение позвоночника всем необходимым для нормального функционирования.
источник
Гемангиома позвоночника симптомы
 Переломы позвонков – крайняя выраженность симптомов
Переломы позвонков – крайняя выраженность симптомовПервичная доброкачественная опухоль практически не имеет симптомов, как таковых. Симптомы сами по себе не являются специфическими, а также зависят от локализации и габаритов. Те пациенты, которые имеют какую-то симптоматику, соответствуют возрасту от сорока и выше. Переломы позвонков – крайняя выраженность симптомов при наличии этого диагноза, однако она может не связывать на начальных этапах конкретно с этим заболеванием. Если прослеживается выбухание опухоли в мозговой канал позвоночника, это обязательно приведет к компрессии нервов. Это отразиться на симптоматике в виде резких болевых ощущений, боль может сопровождаться онемением и общим нарушением функций органов, иннервирование которого компримируется нервом. Однако данная симптоматика прослеживается при габаритных опухолях, а также при аномалиях в сосудах.
Классификация
В зависимости от характера течения процесса новообразования подразделяются на две формы.
Агрессивная
Данная разновидность опухолей имеет стремительное развитие и отличается быстрым ростом. При этом состояние больного заметно ухудшается, поскольку позвоночные структуры подвергаются нарушению. Кроме того, происходит сдавливание спинного мозга, в результате чего пациент постоянно будет жаловаться на боль.
Агрессивная форма опухоли встречается в редких случаях и составляет порядка 5 процентов от всех гемангиом позвоночника.
Неагрессивная
Распространенный вид опухолей. При формировании таких образований неприятные ощущения отсутствуют. Особенность этой разновидности в том, что уплотнение растет медленно и практически не наблюдается его увеличения в размерах.
На практике были зафиксированы такие ситуации, когда опухоль самостоятельно рассасывалась без медицинского вмешательства.
По гистологическому типу новообразования также могут иметь несколько разновидностей.
Капиллярные
Опухоль внешне напоминает клубок, в котором происходит переплетение тонкостенных сосудов. Между собой они разделены жировой и фиброзной тканью.
Данный вид гемангиомы трудно поддается медикаментозному лечению. Это объясняется тем, что болезнь протекает без проявления характерной симптоматики и, соответственно, не доставляет человеку неудобств.
Кавернозные
Данная разновидность имеет несколько полостей, у которых тонкие стенки. Как правило, они находятся в сообщении друг с другом.
Внутри каждой полости имеются кровеносные сосуды. Такая форма патологического процесса является одной из наиболее опасных для пациента.
Основным признаком развития болезни считается ярко выраженная болезненность.
Рацематозные
По строению новообразование имеет сходство с капиллярной опухолью. Отличаются они только тем, что рацематозные достигают более крупных размеров в диаметре.
Смешанные
При таком типе наблюдается наличие опухоли кавернозного и капиллярного типа. Заболевание может проявляться различной симптоматикой. Клиническая картина во многом будет зависеть от размера и объема пораженной площади рядом расположенных тканей.
Исходя из количества новообразований, гемангиома может быть двух видов.
Одиночная
Данная форма встречается в большинстве случаев. Поражению подвергается, как правило, только один позвоночный сегмент.
Множественная
При таких ситуациях одновременно может формироваться до пяти образований. Несмотря на то что множественные уплотнения диагностируются редко, она считается наиболее опасной для человека.
Если рассматривать опухоли по размерам, то они подразделяются на три группы:
- до 1 сантиметра – согласно мнению большинства специалистов, такие новообразования не представляют опасности и не требуют медицинского вмешательства;
- 1-5 см – если диагностируется такая опухоль, то нужно принимать меры по ее устранению;
- свыше 5 сантиметров – это самые опасные размеры, так как на их фоне может быть спровоцирован компрессионный перелом.
Как показывает практика, чаще гемангиомы встречаются в теле позвонка. Более редко наблюдается поражение дужек, отростков и канала позвоночника.
Симптомы
В большинстве случаев патологический процесс протекает без проявления характерных признаков. Редко у пациента может возникать боль в месте локализации опухоли. По этой причине болезнь зачастую диагностируется случайным образом во время проведения диагностических мероприятий относительно другой патологии.
Если новообразование имеет симптоматическую форму, то для ее развития характерна болезненность, выраженность которой будет зависеть от расположения и размеров образования. Прочие признаки болезни будут проявляться по мере роста уплотнения.
Если гемангиома поражает шейные отделы позвоночника, то она будет сопровождаться головными болями, покалыванием пальцев рук и их онемением, ухудшением зрения и слуха, бессонницей, повышенной раздражительностью, частой сменой настроения.
Как утверждают специалисты, данная локализация опухоли считается наиболее опасной, поскольку по мере распространения приводит к нарушению мозгового кровообращения.
Гемангиома грудного отдела составляет около 70 процентов всех позвонковых новообразований. Чаще поражает тела Th3, Th9, Th20, Th21. В редких случаях затрагиваются th5, th6 позвонки.
На патологию будут указывать следующие симптомы:
- боль в месте локализации нароста;
- слабость в верхних конечностях и области лопаток;
- паралич и парезы;
- ухудшение функционирования сердца и сосудов, системы пищеварения, а также мочевыделительных путей.
При формировании опухоли в теле th22 может развиться бесплодие у женщины.
Если гемангиома локализуется в пояснично-крестцовом отделе, то будут наблюдаться такие симптомы, как болезненность, отдающая в спину и пах, паралич нижних конечностей, нарушение работы органов, расположенных в малом тазу.
При развитии опухоли в поясничном отделе, когда поражается тело L5 позвонка у мужчин снижается половое влечение, что также может привести к бесплодию.
Гемангиома позвоночника – опасные размеры

Гемангиома позвоночника – доброкачественная опухоль сосудов, способная разрушить костную и хрящевую ткань. Симптоматика заболевания, как правило, стертая. Хотя в некоторых случаях может наблюдаться болевой синдром, возникающий из-за сдавливания нервных окончаний и непосредственно спинномозгового вещества.
Опасные размеры гемангиомы позвоночника
Опухоль растет медленно, но по мере роста гемангиома разрушает позвонки. Чаще всего поражается 1-2 штуки, но иногда патологический процесс происходит в большем количестве позвонков, захватывая до 5 штук. Рост опухоли специалисты объясняют травмами, наступлением беременности и возрастными изменениями в организме.
Разрастающееся доброкачественное образование нарушает целостность и прочность костных элементов. Пораженные позвонки теряют природную прочность, что, в конечном итоге, приводит к их компрессионному перелому даже при незначительной физической нагрузке. Выпирающий в стороны позвонок начинает давить на спинной мозг. Самые частые последствия при этом:
- нарушение мочеиспускания;
- утрата чувствительности нижних конечностей;
- паралич ног.
Специалисты гемангиому позвоночника размером до 1 см считают не опасной для организма, и не проводят специальную терапию. Если же размеры гемангиомы позвоночника превышают 1 см, то врач назначает лечение, исходя из индивидуальной неврологической симптоматики и степени развития заболевания у пациента.
Методы терапии гемангиомы позвоночникаРазработано несколько способов лечения гемангиомы. Отметим основные:
- Склеротерапия предусматривает введение в доброкачественное образование через миниатюрный катетер пенообразующего спиртового раствора. Вещество снижает кровотечение, и гемангиома уменьшается.
- Эмболизация – введение вещества, закупоривающего сосуды.
- Лучевая терапия –
 воздействие на пораженные ткани излучением.
воздействие на пораженные ткани излучением. - Пункционная вертебропластика – введение внутрь позвонка через иглу костного цемента, укрепляющего позвонок.
Операция по удалению гемангиомы позвоночника
Такое лечение рекомендуется редко, так как высока вероятность развития кровотечения, также возможны рецидивы заболевания. Как правило, показанием для операции являются случаи, когда у гемангиомы позвоночника большие размеры, и она прогрессирует. Операция по удалению гемангиомы позвоночника проводится под местной анестезией с контролем через рентгеновский аппарат.
Инфильтрат что это такое – Что такое инфильтрат — признаки и причины образования, методы лечения — MED-anketa.ru
Инфильтрат — Википедия
Материал из Википедии — свободной энциклопедии
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 27 июня 2014; проверки требуют 11 правок. Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 27 июня 2014; проверки требуют 11 правок.Инфильтра́т (от лат. in — в; filtratus — процеженный) — скопление в тканях организма клеточных элементов с примесью крови и лимфы. Наиболее часто встречаются воспалительный и опухолевый инфильтрат. Воспалительный инфильтрат состоит преимущественно из полиморфноядерных лейкоцитов (гнойный инфильтрат), эритроцитов (геморрагический инфильтрат), лимфоидных клеток (круглоклеточный инфильтрат), гистиоцитов и плазматических клеток (гистиоцитарно-плазмоклеточный инфильтрат) и др. Такие инфильтраты могут рассасываться, расплавляться, подвергаться склерозированию, с образованием каверны, абсцесса, рубца и т. п. Опухолевый инфильтрат состоит из опухолевых клеток различной природы (карцинома, саркома) и является проявлением инфильтрирующего роста опухоли. С образованием инфильтрата ткань увеличивается в объёме, меняет цвет, становится плотнее, иногда болезненна. В хирургической практике инфильтратом называется уплотнение, возникающее в тканях при их пропитывании анестезирующим (обезболивающим) раствором (см. Местная новокаиновая блокада).
Инфильтрат (infiltratus) — участок живой ткани, характеризующийся наличием обычно не свойственных ему клеточных элементов, увеличенным объемом и повышенной плотностью; иногда термин инфильтрат используется медиками для обозначения участка ткани, инфильтрированного каким-либо искусственно введённым веществом (напр., спиртом, антибиотиком, раствором анестезирующего средства).
Белые кровяные тельца эмигрируют через стенку кровеносного сосуда и образуют в ткани выпот, инфильтрат, то есть скопление сывороточной, а иногда гнойной жидкости.
Часто инфильтрат образуется после подкожных и внутримышечных инъекций. Основные причины этого:
- выполнение инъекции тупой иглой;
- использование для внутримышечной инъекции короткой иглы, предназначенной для внутри- или подкожных инъекций;
- неправильное место инъекции;
- частые инъекции в одно и то же место;
- нарушение правил асептики.
Инфильтрат после укола – что это такое и как его диагностировать и лечить
Инфильтрат — что это такое. Лечение воспалительного, послеоперационного или постинъекционного инфильтрата
Инфильтрат — это уплотнение, образовавшееся в тканевой области либо органе (печени, мышце, подкожной клетчатке, легком), возникновение которого обусловлено скоплением элементов клеток, крови, лимфы.
Различают несколько форм инфильтрата. Воспалительная форма образуется вследствие стремительного размножения клеток ткани и сопровождается появлением значительного количества лейкоцитов и лимфоцитов, крови и лимфы, которые выпотевают из сосудов кровеносного типа.
Опухолевый инфильтрат составляют клетки, характерные для разных видов опухолей (рак, миома, саркома). Его проявление состоит в инфильтрированном опухолевом росте. При таком образовании происходит изменение объемов ткани, изменение цвета, увеличивается её плотность и болезненность. Хирургическая форма инфильтрата представляет уплотнение, которое возникает в тканях при искусственном насыщении их анестезирующим препаратом, антибиотиком, спиртом и так далее.
Инфильтраты воспалительной формы часто наблюдаются в тканях околочелюстного расположения, в частности, у детей при возникновении пульпитов и периодонтитов, которые можно спутать с реактивно проходящими процессами. Заболевания периаденита и серозного периостита, также являются разновидностью воспалительного инфильтрата.
Возбудителями одонтогенного воспаления считаются агенты, представляющие микрофлору ротовой полости (стафилококки, кандида, стрептококки и другие). Наряду с ними причиной развития негативного процесса является резистентность микроорганизмов, которое определяется специфическими и неспецифическими з
Инфильтрат что это такое в медицине фото
Инфильтрат — это скопление в тканях организма клеточных элементов, несвойственных для этой области, а также крови и лимфы. Его формирование сопровождается увеличением ткани в объеме, она уплотняется, меняет цвет, в очаге ощущается болезненность.
Лечение и прогноз этого состояния зависят от вида и причины его возникновения:
- Воспалительный инфильтрат.
- Причиной его развития становятся травмы и распространение инфекции. Инфильтраты бывают внутримышечными, подкожными, также они образуются в грудной и брюшной полости.
- Воспалительный инфильтрат представляет собой выпот клеток крови в ткани. При присоединении инфекции он становится гнойным. Помимо нагноения с образованием флегмоны и абсцесса инфильтрат может рассасываться, склерозироваться или заживать с образованием рубца.
- Опухолевый инфильтрат.
- Развивается при инвазивном росте новообразования, когда клетки опухоли прорастают в здоровые ткани, постепенно разрушая ее.
В медицине выделяется еще несколько разновидностей этого состояния.
Представляет собой скопление различных клеток в легочной ткани. При этом ткань уплотняется, увеличивается в объеме, а работа органов дыхания затрудняется. Причина образования инфильтрата легкого — проникновение инфекции и паразитов (аскаридоз), развитие опухоли, аллергический процесс.
Для определения патологии решающую роль играет рентгенологическое обследование. Также назначаются анализы крови для определения природы болезни и возможных возбудителей.
Лечение зависит от причины патологии. Терапию назначает врач-пульмонолог.
Инфильтрат после операции — это осложнение, возникшее в результате хирургического вмешательства. Причина развития патологии — инфицирование и травматизация тканей.
Также возникновению инфильтратов способствует нарушение кровообращения в области вмешательства и сниженная сопротивляемость инфекциям в послеоперационном периоде.
Патология развивается постепенно. Она обнаруживается на первой или второй неделе после операции. У человека поднимается температура, появляются боли в области брюшной полости, возникает задержка стула. В области вмешательства врач определяет болезненное уплотнение.
Инфильтрат опасен остановкой затягивания послеоперационной раны и ее нагноением, поэтому сразу при его обнаружении хирург назначает антибиотикотерапию.
Патология развивается на месте подкожных или внутримышечных уколов. Чаще всего инфильтрат возникает после инъекций в ягодичную мышцу: появляется болезненность, при пальпации обнаруживается уплотнение. Кожа краснеет, температура поднимается до субфебрильных цифр.
Причиной развития становится нарушение правил постановки уколов (тупые иглы, быстрое введение препарата, частые инъекции в одну и ту же область, несоблюдение правил асептики).
Для лечения инфильтрата используются местные средства (йодная сетка), методы физиотерапии (электрофорез), УВЧ и антибиотикотерапия.
Это осложнение острого аппендицита, которое проявляется в виде спаянных между собой тканей аппендикса с органами, расположенными поблизости (слепая кишка, тонкая кишка, сальник).
Образование формируется на 2–5 день от начала болезни. После формирования инфильтрата острую боль в правой подвздошной области сменяет тупая и ноющая. В крови также определяется воспаление (повышенное СОЭ, лейкоцитоз). Температура поднимается до субфебрильных цифр. Со временем уплотнение может нагноиться или рассосаться. Образование лечится консервативным путем: врач назначает антибиотики, физиотерапевтические процедуры. Через 2 месяца проводится плановая аппендэктомия.
При некоторых заболеваниях на коже, в подкожной клетчатке или внутренних органах образуется инфильтрат. Образуется инфильтрат из-за скопления в тканях клеточных элементов, крови, лимфатической жидкости.
Различают инфильтрат воспалительный и опухолевый. Примером воспалительного инфильтрата является болезненное уплотнение на лице в период созревания прыща. Объясняется образование воспалительного инфильтрата скоплением быстро растущих лейкоцитов, лимфоцитов, крови, лимфатической жидкости, выпотевающих из кровеносных сосудов.
Опухолевый инфильтрат образуется из патогенных клеток, характерных для рака, миомы, саркомы. Ткани увеличиваются в объемах и уплотняются, изменяют свой цвет, становятся болезненными.
Еще одна разновидность инфильтрата — хирургический. Развивается в искусственно насыщенных тканях медицинскими препаратами — анестетиками, антибиотиками, спиртом.
Симптомы
Воспалительный инфильтрат развивается от 3 до 7 дней. Температура тела сохраняется в пределах нормы или повышается до субфебрильных значений. Больной участок отличается некоторой припухлостью с четкими границами.
При ощупывании пораженных тканей отмечается болезненность, в некоторых случаях интенсивная. Кожа в месте воспаления напряжена, с выраженной гиперемией.
Зону воспаления нельзя исследовать на наличие жидкостей. В процесс втягиваются все мягкие ткани — начиная с кожи и слизистых оболочек до лимфатических узлов. Инфильтраты, образующиеся на лице, чаще всего имеют травматическое и инфекционное происхождение.
При аппендиците инфильтрат развивается в течение 3 дней от начала заболевания. Локализуется в паховой области с правой стороны, сопровождается тянущими болями. Температура повышается до 37-38 С, иногда процесс обратим.
При нагноении воспаленных тканей температура поднимается до 39 С, процесс сопровождается лихорадкой. Показано хирургическое вмешательство.
Инфильтрат легкого характеризуется затруднением дыхания, ткани пораженного органа уплотняются и увеличиваются в объеме.
Послеоперационный инфильтрат развивается постепенно, проявляет себя спустя неделю-две после хирургического лечения. У больного повышается температура тела, появляются боли за брюшиной и запоры. В области шва наблюдается болезненное уплотнение.
В месте инъекций подкожных и внутримышечных возможно развитие постинъекционного инфильтрата. Чаще всего поражаются ягодицы — в их тканях появляется уплотнение, болезненность. Кожа краснеет, температура тела повышается.
Причины
Причины возникновения воспалительных инфильтратов подразделяются на 3 группы:
- травматические;
- одонтогенные инфекции;
- другие инфекционные процессы.
Одонтогенная инфекция часто поражает детей при развитии пульпитов, периодонтитов. Поражаются челюстные кости, близлежащие мягкие ткани и лимфатические узлы.
Возбудителем являются микроорганизмы патогенные и условно-патогенные, присущие микрофлоре рта — стафилококки, стрептококки, грибки кандида.
Оказывает влияние на развитие патологического процесса сниженный иммунный статус, устойчивость микроорганизмов к специфическим и неспецифическим факторам иммунной защиты.
Причина развития воспалительного инфильтрата — внедрение инфекции в организм и распространение ее с током лимфы до инфильтрации тканей и органов.
Инфильтрация легких развивается по причине инфицирования органа, поражения его паразитами —
аскаридами, образования опухоли или вследствие аллергической реакции.
Послеоперационный инфильтрат возникает из-за инфицирования и травмирования тканей, нарушения в них кровообращения и падения иммунитета.
Постинъекционный инфильтрат развивается из-за неправильного выполнения укола — использования тупых игл, слишком быстрого введения лекарственного раствора, несоблюдения норм асептики.
Инфильтрат – что это такое? Медики выделяют несколько его видов – воспалительный, лимфоидный, постинъекционный и другие.
Постинъекционный инфильтрат
Этот вид патологических изменений появляется после инъекций в результате проникновения лекарственного средства в ткани. Причин, по которым возникает постинъекционный инфильтрат, существует несколько:
1. Не были соблюдены правила антисептической обработки.
2. Короткая или тупая игла шприца.
3. Быстрое введение лекарственного средства.
4. Место инъекции выбрано неверно.
5. Многократное введение препарата в одно и то же место.
Появление постинъекционного инфильтрата зависит и от индивидуальных особенностей организма человека. У одних людей он возникает крайне редко, а у других пациентов — практически после каждой инъекции.
Лечение постинъекционного инфильтрата
В инфильтрированной ткани инфекции нет, но опасностью этой патологии после укола является то, что возможен риск возникновения абсцесса. В этом случае лечение может проходить только под наблюдением хирурга.
Если же не возникает осложнений, то инфильтрат после инъекций лечат физиотерапевтическими методами. Рекомендуется также на место уплотнения ткани наносить йодную сетку несколько раз в день, использовать мазь Вишневского.
Народная медицина тоже предлагает несколько эффективных методов избавления от “шишек”, появившихся после инъекций. Мед, лист лопуха или капусты, алоэ, клюква, творог, рис могут оказать лечебное действие при возникновении подобной проблемы. Например, листья лопуха или капусты нужно брать для лечения в свежем виде, прикладывая их на продолжительное время к больному месту. Предварительно “шишку” можно смазать медом. Компресс из творога также хорошо помогает избавиться от застарелых “шишек”.
Как бы хорош ни был тот или иной метод лечения указанной проблемы, решающее слово должно принадлежать врачу, так как именно он определит, чем лечить, и нужно ли это делать.
Воспалительный инфильтрат
Эта группа патологий разделяется на несколько видов. Воспалительный инфильтрат – что это такое? Все объясняет медицинская энциклопедия, где говорится о путях возникновения очага воспаления и указываются причины появления патологических реакций тканей.
Медицина выделяет большое количество разновидностей инфильтратов рассматриваемой подгруппы. Их наличие может указывать на проблемы с иммунной системой, заболевания врожденного характера, наличие острого воспаления, хронического инфекционного заболевания, аллергических реакций в организме.
Наиболее часто встречающийся вид этого патологического процесса – воспалительный инфильтрат. Что это такое, помогает понять описание характерных признаков данного явления. Итак, на что стоит обратить внимание? Уплотнение тканей в зоне воспаления. При надавливании возникают болезненные ощущения. При более сильном нажатии на теле остается ямка, которая выравнивается медленно, так как вытесненные клетки инфильтрата возвращаются на прежнее место лишь через определенный промежуток времени.
Лимфоидный инфильтрат
Одной из разновидностей патологии тканей является лимфоидный инфильтрат. Что это такое, позволяет понять Большой медицинский словарь. В нем говорится, что такая патология встречается при некоторых хронических инфекционных заболеваниях. Инфильтрат содержит лимфоциты. Они могут скапливаться в разных тканях организма.
Наличие лимфоидной инфильтрации свидетельствует о сбое в работе иммунной системы.
Постоперационный инфильтрат
По какой причине может образоваться послеоперационный инфильтрат? Что это такое? Нужно ли его лечить? Как это делать? Указанные вопросы волнуют людей, которым пришлось столкнуться с указанной проблемой.
Развитие послеоперационного инфильтрата происходит постепенно. Обычно его обнаружение происходит на 4-6 или даже 10-15 день после хирургического вмешательства. У больного повышается температура тела, появляются ноющие боли в области брюшной полости, задержка стула. Определяется наличие болезненного уплотнения.
В отдельных случаях бывает трудно определить, где находится инфильтрат – в брюшной полости или в ее толще. Для этого врач использует специальные методы диагностики.
Причины возникновения инфильтрата после операций не всегда удается точно определить, но его терапия в большинстве случаев заканчивается благополучно. Антибиотики и различные виды физиолечения дают положительные результаты.
Очень часто возникает инфильтрат послеоперационного рубца. Иногда он может появиться через несколько лет после проведения хирургической процедуры. Одной из причин его возникновения является используемый шовный материал. Возможно, инфильтрат рассосется самостоятельно. Хотя такое случается редко. Чаще всего явление осложняется абсцессом, который необходимо вскрывать хирургу.
Инфильтрат в легких
Это опасная патология, требующая незамедлительного лечения. С помощью данных рентгенологических исследований и биопсии врачи могут обнаружить у пациента инфильтрат легкого. Что это такое? Легочную инфильтрацию нужно отличать от отека легкого. При такой патологии у больного происходит проникновение и скопление жидкостей, химических веществ, клеточных элементов в тканях внутреннего органа.
Инфильтрация легкого чаще всего имеет воспалительное происхождение. Она может осложняться процессами нагноения, что приводит к потере функции органа.
Умеренное увеличение легкого, уплотнение его ткани – характерные признаки инфильтрации. Распознать их помогает рентгенологическое обследование, при котором видны затемнения тканей внутреннего органа. Что это дает? По характеру затемнения врач может определить вид рассматриваемой патологии и степень заболевания.
Опухолевый инфильтрат
К наиболее часто встречающимся патологиям относится и опухолевый инфильтрат. Что это такое? Его чаще всего составляют атипичные клетки опухоли разной природы (рака, саркомы). Пораженные ткани меняют цвет, становятся плотными, иногда болезненными. Проявляется в опухолевом росте.
Причины появления
Вероятность возникновения инфильтрата в равной степени присутствует у людей любого возраста.
Результаты исследования показали, что причиной заболевания могут стать различного рода травмы, недуги инфекционного характера. Они могут передаваться контактным путем, иметь лимфогенный тип распространения.
В тканях околочелюстной области очень часто развивается инфильтрат. Что это такое? Как его отличить от других заболеваний? Оценить состояние больного и дать точный ответ на поставленные вопросы может только опытный врач. Возбудителями воспаления являются стафилококки, стрептококки и другие представители микрофлоры ротовой полости.
Осложненное состояние острого аппендицита тоже может вызвать развитие инфильтрата. Он возникает при несвоевременном хирургическом вмешательстве.
Симптомы инфильтрата
При развитии заболевания у пациента может наблюдаться незначительно повышенная температура. Она держится на определенной отметке несколько дней. Иногда этот показатель остается нормальным. Распространение инфильтрата происходит на одну или несколько частей тела. Это выражается в припухлости и уплотнении тканей с ясно выделенным контуром. Поражению подвержены все ткани одновременно – слизистая, кожа, подкожно-жировая и мышечная оболочки.
Инфильтрат, который развивается на фоне осложнения аппендицита, характеризуется устойчивой болью в нижней части живота, повышением температуры до 39 градусов, ознобом. В этом случае выздоровление пациента возможно лишь при своевременном хирургическом вмешательстве. Наличие данного вида инфильтрата устанавливается при осмотре врачом (не требует специальных диагностических методов).
В других же случаях только дифференциальный подход позволяет точно установить диагноз и назначить нужное лечение. Иногда для установления диагноза во внимание принимаются данные результатов пункции из места воспаления.
Специалистами проводится исследование материалов, взятых из воспаленной области. Установлена разная природа клеток, составляющих инфильтрат. Именно это обстоятельство позволяет медикам классифицировать заболевание. Как правило, в составе инфильтрата обнаруживается большое скопление дрожжевых и мицелиальных грибов. Это говорит о наличии такого состояния, как дисбактериоз.
Основной целью лечения инфильтрата является ликвидация воспалительных очагов. Это достигается консервативными методами лечения, к которым относится физиотерапия. Пациент не должен заниматься самолечением и затягивать с визитом к специалисту.
Благодаря физиотерапевтическому лечению добиваются рассасывания инфильтрата путем увеличения кровотока. В это время происходит ликвидация явлений застоя. Также происходит уменьшение отека, снятие болевых ощущений. Чаще всего назначается электрофорез антибиотиков, кальция.
Физиолечение противопоказано, если присутствуют гнойные формы заболевания. Интенсивное воздействие на пораженный участок лишь спровоцирует быстрое развитие инфильтрата и дальнейшее распространение очага.
что это такое? Виды инфильтратов
Инфильтрат – что это такое? Медики выделяют несколько его видов – воспалительный, лимфоидный, постинъекционный и другие.
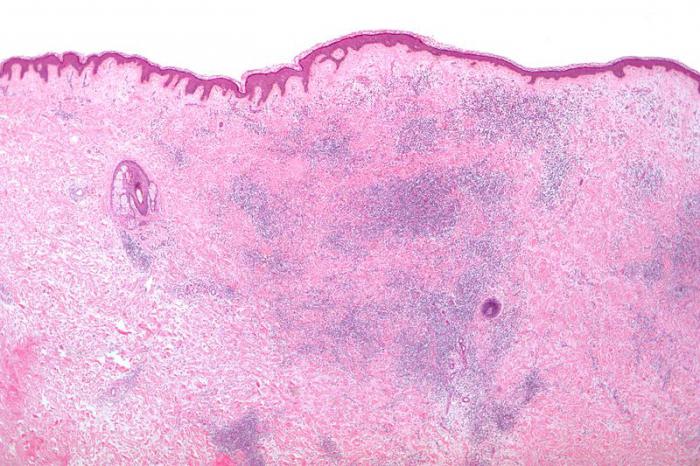 Причины возникновения инфильтрата разные, но все его виды характеризуются наличием в ткани (или органе) несвойственных клеточных элементов, ее повышенной плотностью, увеличенным объемом.
Причины возникновения инфильтрата разные, но все его виды характеризуются наличием в ткани (или органе) несвойственных клеточных элементов, ее повышенной плотностью, увеличенным объемом.Постинъекционный инфильтрат
Этот вид патологических изменений появляется после инъекций в результате проникновения лекарственного средства в ткани. Причин, по которым возникает постинъекционный инфильтрат, существует несколько:
1. Не были соблюдены правила антисептической обработки.
2. Короткая или тупая игла шприца.
3. Быстрое введение лекарственного средства.
4. Место инъекции выбрано неверно.
5. Многократное введение препарата в одно и то же место.
Появление постинъекционного инфильтрата зависит и от индивидуальных особенностей организма человека. У одних людей он возникает крайне редко, а у других пациентов – практически после каждой инъекции.
Лечение постинъекционного инфильтрата
В инфильтрированной ткани инфекции нет, но опасностью этой патологии после укола является то, что возможен риск возникновения абсцесса. В этом случае лечение может проходить только под наблюдением хирурга.
Если же не возникает осложнений, то инфильтрат после инъекций лечат физиотерапевтическими методами. Рекомендуется также на место уплотнения ткани наносить йодную сетку несколько раз в день, использовать мазь Вишневского.
Народная медицина тоже предлагает несколько эффективных методов избавления от “шишек”, появившихся после инъекций. Мед, лист лопуха или капусты, алоэ, клюква, творог, рис могут оказать лечебное действие при возникновении подобной проблемы. Например, листья лопуха или капусты нужно брать для лечения в свежем виде, прикладывая их на продолжительное время к больному месту. Предварительно “шишку” можно смазать медом. Компресс из творога также хорошо помогает избавиться от застарелых “шишек”.
Как бы хорош ни был тот или иной метод лечения указанной проблемы, решающее слово должно принадлежать врачу, так как именно он определит, чем лечить, и нужно ли это делать.
Воспалительный инфильтрат
Эта группа патологий разделяется на несколько видов. Воспалительный инфильтрат – что это такое? Все объясняет медицинская энциклопедия, где говорится о путях возникновения очага воспаления и указываются причины появления патологических реакций тканей.

Медицина выделяет большое количество разновидностей инфильтратов рассматриваемой подгруппы. Их наличие может указывать на проблемы с иммунной системой, заболевания врожденного характера, наличие острого воспаления, хронического инфекционного заболевания, аллергических реакций в организме.
Наиболее часто встречающийся вид этого патологического процесса – воспалительный инфильтрат. Что это такое, помогает понять описание характерных признаков данного явления. Итак, на что стоит обратить внимание? Уплотнение тканей в зоне воспаления. При надавливании возникают болезненные ощущения. При более сильном нажатии на теле остается ямка, которая выравнивается медленно, так как вытесненные клетки инфильтрата возвращаются на прежнее место лишь через определенный промежуток времени.
Лимфоидный инфильтрат
Одной из разновидностей патологии тканей является лимфоидный инфильтрат. Что это такое, позволяет понять Большой медицинский словарь. В нем говорится, что такая патология встречается при некоторых хронических инфекционных заболеваниях. Инфильтрат содержит лимфоциты. Они могут скапливаться в разных тканях организма.
Наличие лимфоидной инфильтрации свидетельствует о сбое в работе иммунной системы.
Постоперационный инфильтрат
По какой причине может образоваться послеоперационный инфильтрат? Что это такое? Нужно ли его лечить? Как это делать? Указанные вопросы волнуют людей, которым пришлось столкнуться с указанной проблемой.

Развитие послеоперационного инфильтрата происходит постепенно. Обычно его обнаружение происходит на 4-6 или даже 10-15 день после хирургического вмешательства. У больного повышается температура тела, появляются ноющие боли в области брюшной полости, задержка стула. Определяется наличие болезненного уплотнения.
В отдельных случаях бывает трудно определить, где находится инфильтрат – в брюшной полости или в ее толще. Для этого врач использует специальные методы диагностики.
Причины возникновения инфильтрата после операций не всегда удается точно определить, но его терапия в большинстве случаев заканчивается благополучно. Антибиотики и различные виды физиолечения дают положительные результаты.
Очень часто возникает инфильтрат послеоперационного рубца. Иногда он может появиться через несколько лет после проведения хирургической процедуры. Одной из причин его возникновения является используемый шовный материал. Возможно, инфильтрат рассосется самостоятельно. Хотя такое случается редко. Чаще всего явление осложняется абсцессом, который необходимо вскрывать хирургу.
Инфильтрат в легких
Это опасная патология, требующая незамедлительного лечения. С помощью данных рентгенологических исследований и биопсии врачи могут обнаружить у пациента инфильтрат легкого. Что это такое? Легочную инфильтрацию нужно отличать от отека легкого. При такой патологии у больного происходит проникновение и скопление жидкостей, химических веществ, клеточных элементов в тканях внутреннего органа.
Инфильтрация легкого чаще всего имеет воспалительное происхождение. Она может осложняться процессами нагноения, что приводит к потере функции органа.
Умеренное увеличение легкого, уплотнение его ткани – характерные признаки инфильтрации. Распознать их помогает рентгенологическое обследование, при котором видны затемнения тканей внутреннего органа. Что это дает? По характеру затемнения врач может определить вид рассматриваемой патологии и степень заболевания.
Опухолевый инфильтрат
К наиболее часто встречающимся патологиям относится и опухолевый инфильтрат. Что это такое? Его чаще всего составляют атипичные клетки опухоли разной природы (рака, саркомы). Пораженные ткани меняют цвет, становятся плотными, иногда болезненными. Проявляется в опухолевом росте.
Причины появления
Вероятность возникновения инфильтрата в равной степени присутствует у людей любого возраста.
Результаты исследования показали, что причиной заболевания могут стать различного рода травмы, недуги инфекционного характера. Они могут передаваться контактным путем, иметь лимфогенный тип распространения.
В тканях околочелюстной области очень часто развивается инфильтрат. Что это такое? Как его отличить от других заболеваний? Оценить состояние больного и дать точный ответ на поставленные вопросы может только опытный врач. Возбудителями воспаления являются стафилококки, стрептококки и другие представители микрофлоры ротовой полости.
Осложненное состояние острого аппендицита тоже может вызвать развитие инфильтрата. Он возникает при несвоевременном хирургическом вмешательстве.
Симптомы инфильтрата
При развитии заболевания у пациента может наблюдаться незначительно повышенная температура. Она держится на определенной отметке несколько дней. Иногда этот показатель остается нормальным. Распространение инфильтрата происходит на одну или несколько частей тела. Это выражается в припухлости и уплотнении тканей с ясно выделенным контуром. Поражению подвержены все ткани одновременно – слизистая, кожа, подкожно-жировая и мышечная оболочки.
Инфильтрат, который развивается на фоне осложнения аппендицита, характеризуется устойчивой болью в нижней части живота, повышением температуры до 39 градусов, ознобом. В этом случае выздоровление пациента возможно лишь при своевременном хирургическом вмешательстве. Наличие данного вида инфильтрата устанавливается при осмотре врачом (не требует специальных диагностических методов).
В других же случаях только дифференциальный подход позволяет точно установить диагноз и назначить нужное лечение. Иногда для установления диагноза во внимание принимаются данные результатов пункции из места воспаления.
Специалистами проводится исследование материалов, взятых из воспаленной области. Установлена разная природа клеток, составляющих инфильтрат. Именно это обстоятельство позволяет медикам классифицировать заболевание. Как правило, в составе инфильтрата обнаруживается большое скопление дрожжевых и мицелиальных грибов. Это говорит о наличии такого состояния, как дисбактериоз.
Основной целью лечения инфильтрата является ликвидация воспалительных очагов. Это достигается консервативными методами лечения, к которым относится физиотерапия. Пациент не должен заниматься самолечением и затягивать с визитом к специалисту.
Благодаря физиотерапевтическому лечению добиваются рассасывания инфильтрата путем увеличения кровотока. В это время происходит ликвидация явлений застоя. Также происходит уменьшение отека, снятие болевых ощущений. Чаще всего назначается электрофорез антибиотиков, кальция.
Физиолечение противопоказано, если присутствуют гнойные формы заболевания. Интенсивное воздействие на пораженный участок лишь спровоцирует быстрое развитие инфильтрата и дальнейшее распространение очага.
ИНФИЛЬТРАЦИЯ – это… Что такое ИНФИЛЬТРАЦИЯ?
ИНФИЛЬТРАЦИЯ — (ново лат., от ср. в. лат. filtrum, feltrum, от анг. сак. felt войлок). 1) просачивание жидких тел через твердые. 2) пропитывание ткани тела каким либо веществом. Словарь иностранных слов, вошедших в состав русского языка. Чудинов А.Н., 1910.… … Словарь иностранных слов русского языка
инфильтрация — и, ж. infiltration f., нем. Infiltration <лат. infiltro вливаю.1. спец. Проникновение и отложение посторонних веществ в тканях организма. Инфильтрация ткани. БАС 1. Инфильтрация. Общая гигигиена. ЖМИ 1865 6 2 291. 2. Просачивание влаги в почву … Исторический словарь галлицизмов русского языка
инфильтрация — пропитывание, просачивание, проникновение Словарь русских синонимов. инфильтрация сущ., кол во синонимов: 4 • вакуум инфильтрация (1) • … Словарь синонимов
Инфильтрация — проникновение атмосферной и поверхностной воды в п. и почву по капиллярным и субкапиллярным порам, трещинам, др. пустотам. Отношение количества осадков, просачивающихся в грунт, к количеству выпавших осадков (в % ) называется коэф. инфильтрации.… … Геологическая энциклопедия
инфильтрация — Просачивание, происходящее преимущественно по порам. [ГОСТ 19179 73] инфильтрация Просачивание воды с поверхности внутрь грунтовой толщи под действием гравитации и капиллярного впитывания. [СО 34.21.308 2005] Тематики гидрология сушигидротехника… … Справочник технического переводчика
Инфильтрация — – просачивание, происходящее преимущественно по порам. [ГОСТ 19179 73] Инфильтрация – просачивание воды с поверхности внутрь грунтовой толщи под действием гравитации и капиллярного впитывания. [СО 34.21.308 2005] Рубрика термина:… … Энциклопедия терминов, определений и пояснений строительных материалов
ИНФИЛЬТРАЦИЯ — (от лат. in в и ср. век. лат. filtratio процеживание) в геологии проникновение атмосферных и поверхностных вод в почву, горную породу по капиллярным и субкапиллярным порам и другим пустотам … Большой Энциклопедический словарь
Инфильтрация — просачивание воды через поры и трещины горных, пород в толщу земной коры … Геологические термины
ИНФИЛЬТРАЦИЯ — ИНФИЛЬТРАЦИЯ, инфильтрации, жен. (от лат. infiltro вливаю) (биол., мед.). Проникновение и скопление в тканях тех или других элементов, которые не являются нормальной составной частью их. Толковый словарь Ушакова. Д.Н. Ушаков. 1935 1940 … Толковый словарь Ушакова
Инфильтрация — перемещение воздуха через ограждающие конструкции из окружающей среды в помещения за счет ветрового и теплового напоров, формируемых разностью температур и перепадом давления воздуха снаружи и внутри помещений… Источник: ЗДАНИЯ ЖИЛЫЕ. МЕТОД… … Официальная терминология
Что такое инфильтрат – ОРЗ нет!
Инфильтрат. Виды и способы лечения. Постинъекционный, послеоперационный, легочный и аппендикулярный инфильтрат

Что такое инфильтрат? Это локальное скопление в тканях организма клеточных элементов, которые данному организму от природы не свойственны.
Виды инфильтратов
Самые распространенные виды инфильтратов:
- Постинъекционный инфильтрат
- Послеоперационный инфильтрат
- Воспалительный инфильтрат
- лимфоидный инфильтрат
- аппендикулярный инфильтрат
- легочный инфильтрат
Теперь же, давайте поговорим о каждом виде инфильтрата отдельно:
Постинъекционный инфильтрат
В некоторых случаях, причина возникновения инфильтрата уже понятна из его названия. К примеру постинъекционный инфильтрат возникает после инъекции (укола). Внешне это выглядит как небольшое покрасневшее уплотнение (шишка) возникающее на месте укола. Если надавить на пораженный участок, возникают довольно болезненные ощущения.
Причины возникновения постинъекционного инфильтрата
Причинами его возникновения могут быть тупая игла, введение лекарств многократно в одно и то же место, несоблюдения правил асептики, ну или просто выбрано неправильное место для укола. Чаще возникает у людей с ослабленным иммунитетом.
Сам по себе инфильтрат не страшен, поскольку инфекции в нем еще нет, однако его появление — первый звоночек, что что-то пошло не так. Основным и самым опасным осложнением к которому может привести инфильтрат, является абсцесс (нарыв, гнойное воспаление тканей).
Пытаться выдавить его, вырезать или удалить абсцесс в домашних условиях крайне не рекомендуется. Лечение абсцесса должно походить только под наблюдением врача хирурга.
Лечение постинъекционного инфильтрата
Все люди разные. У некоторых, постинъекционный инфильтрат возникает вообще после любого укола, а некоторые никогда с ним не сталкивались. Это зависит от индивидуальных особенностей самого человека. Лечить постинъекционный инфильтрат можно в домашних условиях. Очень хорошо для этого подходит мазь Вишневского или Левомеколь.Кроме того, на поверхности кожи можно нарисовать йодную сеточку.
Из средств народной медицины хорошо справляется с инфильтратами подобного рода компресс из капусты. Точнее говоря сок, который содержится в капустном листе. Что бы он появился, перед тем как приложить лист, его надо слегка побить скалкой. Затем лист можно просто закрепить на проблемной области с помощью пищевой пленки.
Сырой картофель — еще один народный помощник. Картошину чистят и натирают на терке. Полученный состав так же закрепляют на больном месте с помощью пищевой пленки или полотенца. Накладывать подобные компрессы можно на всю ночь.
Послеоперационный инфильтрат
А теперь посмотрим, что такое послеоперационный инфильтрат. Название говорит само за себя. Данный вид инфильтрата может возникать после любого хирургического вмешательства независимо от сложности операции. Будь то удаление зуба, аппендицита или операция на сердце.
Послеоперационный инфильтрат — причины возникновения
Самая распространенная причина — попадание в открытую рану инфекции. Из других причин отмечают повреждение подкожной клетчатки или действия хирурга, которые привели к образованию гематом или повреждению подкожного жирового слоя. Отторжение шовной ткани организмом пациента или неправильно установленный дренаж тоже могут привести к возникновению послеоперационного инфильтрата.
К менее распространенным причинам возникновения инфильтрата можно отнести аллергию, слабый иммунитет, а также хронические или врожденные заболевания у пациента.
Симптомы послеоперционного инфильтрата
Возникновение и развитие послеоперационного инфильтрата может происходить в течение нескольких дней.
Основные симптомы послеоперационного инфильтрата:
- Возникновение и покраснение небольшой припухлости. Пациет ощущает небольшие неудобства. При надавливании на припухлость возникают болевые ощущения.
- В течение последующих нескольких дней у больного наблюдается повышенная температура.
- Кожа вокруг рубца краснеет, воспаляется и отекает
Лечение послеоперационного инфильтрата
В первую очередь необходимо снять воспаление и устранить возможность возникновения абсцесса. Для этих целей применяют различные антибиотики и физиотерапию. Больному показан постельный режим.
Правда, если гнойное воспаление уже есть, физиотерапия недопустима. В данном случае прогревание пораженного участка пойдет больному только во вред, поскольку ускорит распространение инфекции по организму.
В особо тяжелых случаях необходимо повторное хирургическое вмешательство.
Воспалительный инфильтрат
Это не какое-то отдельное заболевание, а целая группа патологий. В основном они возникают из-за ослабленного иммунитета. Их наличие указывает на наличие острых воспалений, возможно аллергических реакций или давнишнего инфекционного заболевания.
Как показывают последние исследования, причиной появления воспалительного инфильтрата в почти 40% случаев являются различные травмы (к примеру неудачные действия при удалении зуба).
В остальных случаях причиной появления и развития инфильтрата может быть одонтогенные инфекции или другие инфекционные процессы.
Термины абсцесс и флегмона используются для обозначения возможных осложнений, возникающих в том случае, если вовремя не вылечить воспалительный инфильтрат. При этом задача врача, как раз и состоит в недопущении развития флегмон и абсцессов. Так как лечить их уже сложнее и последствия могут быть совсем печальными.
Основные симптомы воспалительного инфильтрата
- Возникновение уплотнений тканей в зоне возникновения инфильтрата. Контуры уплотнения достаточно четкие.
- Если на уплотнение надавить — возникают незначительные болезненные ощущения. Кожа обычной окраски или слегка покрасневшая.
- При более сильном надавливании возникает небольшое углубление, которое постепенно выравнивается.
Воспалительный инфильтрат обычно развивается в течение нескольких дней, при этом температура больного остается в норме или чуть выше. В месте возникновения инфильтрата появляется небольшая припухлость, имеющая хорошо видимый контур. При нажатии на эту припухлость, возникают болевые ощущения.
Определить наличие жидкости (флюктуация на предмет гноя, крови) в образовавшейся полости не возможно. Кожа в месте очага поражения напряжена, имеет красный цвет или легкую гиперемию.
Лечение предполагается консервативными методами — противовоспалительная терапия плюс лазерное облучение. Хорошо помогают повязки с мазью Вишневского и спиртом.
Если все же произошло загноение с образованием флегмоны или абсцесса, то приходится прибегать к хирургическому вмешательству.
Лимфоидный инфильтрат
Это инфильтрат, содержащий в основном лимфоциты. При чем скапливаться они могут в различных тканях организма. Наличие лимфоидного инфильтрата — признак серьезных проблем с иммунной системой человека. Встречается при некоторых хронических инфекционных заболеваниях.
Аппендикулярный инфильтрат
Еще один вид инфильтрата. Возникает как осложнение при остром аппендиците. Аппендикулярный инфильтрат — это скопление воспаленных тканей вокруг аппендикса. Внешне выглядит как опухоль, имеющая четкие границы.
Причины возникновения аппендикулярного инфильтрата
Аппендикулярный инфильтрат возникает в основном из-за позднего обращения пациента к врачу. Обычно только на следующие сутки после возникновения первых симптомов аппендицита.
Существует 2 стадии инфильтрата — ранняя (2 суток) и поздняя (5 суток). У детей аппендикулярный инфильтрат диагностируют чаще, чем у взрослых.
Если вовремя не обратиться к врачу, возможен переход инфильтрата в периаппендикулярный абсцесс.
Лечение аппендикулярного инфильтрата
Лечение аппендикулярного инфильтрата может должно происходить только в клинике. Оно предполагает антибактериальную терапию, соблюдение определенной диеты и уменьшение физических нагрузок.
Обычно в течение пары недель воспаление рассасывается и больной выздоравливает.
В дальнейшем, что бы полностью исключить возможность появления аппендикулярного инфильтрата, рекомендуют провести операцию по удалению аппендикса.
Легочный инфильтрат
Легочный инфильтрат представляет собой уплотнение в тканях легких. Причиной может быть скопление жидкостей или некоторых других химических веществ. Вызывает болезненные ощущения.
Постепенно плотность тканей увеличивается. Данный вид инфильтрата может проявиться в любом возрасте, как у мужчин, так и у женщин.
Симптомы могут быть похожи на симптомы пневмонии, но менее выражены.
Основным признаком является выделение крови при кашле.
Лучше всего легочный инфильтрат диагностировать на основании данных рентгенографии и бронхоскопии. Наличие у больного легочного инфильтрата может свидетельствовать и о наличии у него других заболеваний, таких как туберкулез и пневмония.
Лечение легочного инфильтрата
При лечении легочного инфильтрата очень важно избегать физических нагрузок, а лучше и вовсе полностью перейти на постельный режим до выздоровления.
Пища должна содержать большое количество витаминов, углеводов и при этом быть легкоусвояемой.
Обычно назначают противовирусные, отхаркивающие и мочегонные препараты.
Что касается антибиотиков, то не рекомендуют применять антибиотики одной группы более 8-10 дней подряд.
Из народной медицины хорошо помогает вдыхание паров чеснока из-за его бактерицидных свойств. Причем дышать следует попеременно и носом и ртом.
Инфильтрат. Что это такое и как его лечить? Ссылка на основную публикацию
Источник: https://nevrit-info.ru/meditsinskaya-informatsiya/infiltrat-vidy-simptomy-lechenie
Инфильтрат: виды, симптомы и лечение

Многие годы безуспешно боретесь с ГАСТРИТОМ и ЯЗВОЙ?
«Вы будете поражены, насколько просто можно вылечить гастрит и язву просто принимая каждый день…
Читать далее »
Под влиянием разных патологических процессов в мягких тканях могут образовываться уплотнения, в состав которых входят различные биологические структурные элементы. Такие уплотнения опасны своими последствиями и носят название инфильтрат. Данное состояние может быть вызвано и травмированием, в таких ситуациях возникает посттравматический инфильтрат.
Краткая информация что такое инфильтрат?
Инфильтрат – уплотнение в мягких тканях либо органах с различным содержимым экссудатом.
В состав экссудата обычно входит:
- кровь;
- лимфа;
- клеточные элементы;
- чужеродные организмы;
- химические вещества.
Согласно статистике, инфильтративный процесс чаще всего встречается посттравматической природы. Самым опасным состоянием считается стремительное размножение клеток во время злокачественного опухолевого процесса.
В состав экссудата раковых новообразований входят кальцинаты, патогенные агенты и собственные клетки.
Формы инфильтратов
Выделяют следующие разновидности уплотнений:
- Аппендикулярная.
- Воспалительная.
- Инфильтрат в легких.
- Постинъекционная.
- Инфильтрат в брюшной полости.
- Послеоперационная.
- Опухолевая.
Рассмотрим детальнее каждую из них.
Аппендикулярный
Воспаление аппендикса считается самой распространенной причиной формирования уплотнений. При этом образование имеет четкие границы и вовлекает в процесс брюшную полость, сальник, петли толстой кишки. Аппендикулярный инфильтрат формируется на ранних этапах развития недуга.
Позднее обычно происходит рассасывание клеточного соединения или формирование абсцесса.
Воспалительный
Это состояние формируется в результате проникновения инфекции, например, стафилококков либо стрептококков. Кроме того, уплотнение воспалительной природы может быть последствием травм, операций, проведенных на брюшной полости.
Данное состояние сопровождается следующими признаками:
- поражением кожных покровов, подкожной клетчатки, мускул и слизистой оболочки;
- повышением температуры;
- вовлечением лимфоидной ткани.
Иногда экссудат с гнойным содержимым формирует опухоль.
Уплотнение в легких
Система дыхания очень часто подвержена атакам патогенных микроорганизмов. Данное состояние обычно формируется в результате воспаления и требует неотложного лечения.
Развитие гнойного процесса грозит появлением дисфункции органа. Последняя опасна своими последствиями. В состав экссудата, кроме жидкости, входят клеточные включения.
Патология протекает с небольшим увеличением органа в объеме.
Постинъекционный
Уплотнение развивается в результате проникновения и накопления в мягких тканях медикаментозного средства. Обычно возникает при очень быстром введении лекарства либо несоблюдении норм антисептической обработки.
Развитие постинъекционного инфильтрата зависит от индивидуальных особенностей организма: у одних данная патология возникает очень редко, а у иных появляется после каждого укола иглой.
Уплотнения брюшной полости
Данное патологическое состояние может возникать по различным причинам:
- в результате проникновения стафилококковой либо стрептококковой инфекции;
- впоследствии кандидоза.
Очень важно своевременно провести лечение и ликвидировать образование, поскольку развитие недуга в брюшине может спровоцировать формирование абсцесса или кровотечения. Кроме того, возможно развитие перитонита с очаговым перивезикальным инфильтратом, требующим незамедлительной операции.
Послеоперационное уплотнение
Чаще всего развитие такого состояние вызвано использованием некачественного материала для швов во время хирургической операции. Послеоперационный инфильтрат в данной ситуации формируется в зоне рубца. Такое уплотнение требует обычно хирургического лечения. В некоторых ситуациях рубец может и самостоятельно рассосаться.
Опухолевый инфильтрат
Данное состояние возникает в результате попадания в организм атипичных клеток разной природы: саркомы, рака, карциномы. Пораженные участки характеризуются высокой плотностью, а в некоторых ситуациях и болезненностью.
Вероятность развития опухолевого инфильтрата у каждого человека одинаковая. Появлению недуга способствуют хронические и аллергические заболевания, а также ухудшение общего иммунного состояния. Лимфоидная инфильтрация требует своевременной терапии, поскольку опасна своими осложнениями, например, раком брюшины.
Причины возникновения инфильтратов
Скопление экссудата в тканях обычно происходит в результате экзогенных и эндогенных причин. В большинстве случаев инфильтрат возникает после травмирования. Реже патология развивается из-за проникновения инфекции.
Кроме того, следует выделить последующие причины развития инфильтративного процесса:
- скопление холестерина при атеросклерозе;
- одонтогенная инфекция;
- скопление гликогена при диабете;
- осложнения после операции;
- скопление в печеночных клетках триглицеридов;
- разрастание опухолевого процесса;
- острый аппендицит;
- различные воспалительные процессы в малом тазе;
- скопление фибрина в легких;
- пропитывание кожных покровов химическими веществами или медикаментозными средствами.
Инфильтрат одинаково возникает как у мужчин, так и у женщин независимо от возрастной категории.
Признаки инфильтрата
Инфильтративный процесс обычно развивается на протяжении нескольких дней. В данный период у пациента может немного подняться температура и не нормализоваться длительное время.
В пораженной зоне возникает тканевое уплотнение и припухлость с отчетливо видимыми контурами. Образование может распространяться на одну либо несколько областей.
Во время пальпации могут возникнуть интенсивные или слабые болевые ощущения.
Невозможно определить находится ли в образовании жидкость. Кожа в зоне поражения приобретает красный оттенок. Инфильтративный процесс затрагивает все мягкие ткани.
Посттравматический инфильтрат локализован обычно в челюстно-лицевой, ротовой и щечной зоне.Проявлениями аппендикулярного уплотнения считаются:
- непрекращающиеся ноющие болезненные ощущения справа внизу брюшной полости;
- слегка повышенная температура.
В случае абсцедирования температура тела может подняться до 39 градусов. При этом у больного наблюдается озноб и происходит формирование гнойника. Данное состояние лечится только при помощи хирургической операции.
Диагностика
Для постановки диагноза врач использует дифференциальную диагностику, учитывая причинные факторы и условия формирования уплотнений, а также давность патологии. Врач проводит опрос и осмотр пациента. Для определения локализации уплотнения доктор использует специальные методы диагностики. Например, рентген позволяет обнаружить уплотнение легкого.
Для подтверждения диагноза проводится морфологическое исследование биологического материала, полученного при помощи пункции из очага воспаления. Чаще всего в инфильтратах в больших количествах обнаруживают мицелиальные и дрожжевые грибы, указывающие на развитие дисбактериоза.
Для обнаружения аппендикулярного инфильтрата врач проводит внешний осмотр пациента, обычно не используя специальных методов диагностики. При подозрениях на формирование абсцесса назначается эхография. Последняя показывает структуру уплотнения и выявляет кистозные новообразования.
Лечение инфильтративного процесса
Терапия инфильтрата включает:
- Консервативные методы: прием медикаментов, физиотерапевтические процедуры.
- Хирургические.
На ранней стадии развития патологии, без гнойных формирований, чаще всего для лечения применяют медикаментозное лечение.
Обычно назначают последующие препараты:
- антибиотики;
- противовоспалительные средства.
Кроме того, результативно используют локальную гипотермию и физиотерапию (электрофорез, электромагнитное и ультрафиолетовое облучение). Такие процедуры способствуют рассасыванию инфильтрата, снижают отеки и купируют боли.
При выборе метода лечения аппендикулярного инфильтрата врач учитывает стадию развития патологического процесса. На ранних этапах излечиться можно, используя медикаментозную терапию, диету. Лечение проводится только в стационарных условиях. А через несколько месяцев проводят удаление аппендикса.
Для терапии постинъекционного инфильтрата на уплотнение наносят сетку из йода и мазь Вишневского.
Для лечения опухолевого инфильтрата и в случае появления абсцесса или развития перитонита врач назначает проведение хирургической операции.
Обычно для лечения применяют последующие хирургические методы:
- Лапароскопия.
- Лапаротомия.
- Обширная полостная операция.
Во время процедуры проводят вскрытие и санацию гнойника. Своевременно проведенное лечение увеличит шансы на выздоровление.
Формирование инфильтрата является очень опасным состоянием, требующим лечения только в условиях стационара. Не стоит заниматься самолечением, поскольку данная патология опасна своими осложнениями: абсцессом и флегмонами.
Источник: http://OGastrite.ru/zabolevaniya-zheludka/infiltrat-vidy-simptomy-i-lechenie/
Инфильтрат после укола – что это такое и как его диагностировать и лечить

В тканевом пространстве могут возникать уплотнения, состоящие из разных биологических структурных элементов. Данное обстоятельство носит полиэтиологический характер. По этой причине важно знать, какие заболевания провоцируют развитие такого рода патологических образований.
Медицинская практика описывает множество случаев развития у пациентов данного состояния.
Под инфильтратом (infiltratus) принято понимать формирование в мягких тканях ограниченного или распространенного образования, содержащего разный по составу экссудат.
Последний представляет собой своеобразный выпот из кровеносных сосудов, состоящий из биологических жидкостей (крови, лимфы), химических веществ, чужеродных микроорганизмов, клеточных элементов.
Согласно исследованиям, инфильтрация тканей, главным образом, имеет посттравматическую природу.
Более опасным вариантом развития патологии считается реактивное размножение атипичных клеток при злокачественном пролиферативном процессе.
Важно отметить, что внутренний экссудат раковых опухолей крайне специфичен: они состоят из собственных тканей, патогенных агентов, кальцинатов и прочих элементов.
Воспаление червеобразного отростка слепой кишки является главным фактором, способствующим скоплению в данной области пораженных тканевых элементов.
Аппендикулярный инфильтрат характеризуется четкими границами с включением в процесс купола толстой и петель тонкой кишок, брюшины и большого сальника. Стоит отметить, что формирование патологичного образования происходит уже на ранних этапах развития болезни.
На поздних стадиях, как правило, наблюдается рассасывание образовавшегося конгломерата клеток либо его переход в периаппендикулярный абсцесс.
Инфильтрат в легких
Дыхательная система человека постоянно подвергается атакам патогенов. Инфильтрат в легких, как правило, развивается на фоне воспаления и требует незамедлительного лечения.
Присоединение гнойного процесса опасно возникновением дисфункции органа со всеми вытекающими из этого состояния негативными последствиями. В отличие от отека, легочная инфильтрация происходит на фоне скопления не только жидкости, но и клеточных включений.
Умеренное увеличение объема органа является свидетельством развития воспаления с дальнейшим формированием экссудативного образования.
Инфильтрат брюшной полости
Такого рода негативное состояние может иметь совершенно разную этиологическую направленность. Так, инфильтрат брюшной полости часто формируется как результат стафилококковой или стрептококковой инфекции, кандидоза.
Крайне важно своевременно ликвидировать возникшее патологическое уплотнение. Накопление экссудата в брюшной полости может вызвать абсцесс и кровотечение. Отдельно стоит сказать о перитоните с последующей очаговой перивезикальной инфильтрацией тканей.
Данное состояние требует немедленного оперативного вмешательства.
Инфильтрат – лечение
Терапия воспалительного экссудативного процесса основывается на применении консервативных методов разрешения проблемы. При этом лечение инфильтрата проводится посредством лекарственного электрофореза. Следует сказать, что высокоинтенсивная физиотерапия с термическим эффектом допускается только при отсутствии гнойного воспалительного очага.
Аппендикулярный инфильтрат лечится исключительно в условиях стационара. Терапия данного состояния включает соблюдение диеты, прием антибиотиков, ограничение двигательной активности. Абсцедирование процесса требует хирургического вмешательства с целью вскрытия и санации гнойника. Большая часть опухолевых злокачественных образований также устраняется посредством операции.
Лечение постинъекционного инфильтрата предполагает нанесение йодной сетки и местного применения мази Вишневского.
При скоплении экссудата в легких следует провести дополнительные диагностические исследования. Так, диаскинтест позволяет выявить начинающийся туберкулез.В случае положительной реакции организма не стоит опускать руки. Современные лекарства весьма успешно борются с возбудителями этого заболевания.
Лечение инфильтрата народными средствами
Накопление экссудата во внутренних органах необходимо устранять только стационарно. Лечение инфильтрата народными средствами возможно только при постинъекционных осложнениях в виде синяков и небольших воспалений.
При одонтогенных инфекциях у ребенка без присоединения гнойного процесса родителям рекомендуется использовать солевые компрессы и полоскания.
Не стоит пытаться лечить другие виды экссудативных процессов в домашних условиях: это может привести к развитию абсцессов и флегмон.
: постинъекционный инфильтрат – лечение
Информация представленная в статье носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению исходя из индивидуальных особенностей конкретного пациента.
Источник: https://sovets.net/9031-infiltrat-chto-eto.html
Что такое инфильтрат

Инфильтрат — что это такое и насколько опасно данное явление? Таким термином называют скопление в тканях клеток (в том числе крови и лимфы), которые им не свойственны. Инфильтраты могут формироваться в различных органах человека — печени, легких, подкожной жировой клетчатке, мышцах. Выделяют несколько форм образования, которые появляются вследствие разных причин.
Разновидности воспалительных образований
В медицинской практике чаще всего встречается воспалительный инфильтрат. В зависимости от клеток, которые наполняют образование, осуществляется разделение на такие типы:
- Гнойный. Внутри опухоли содержатся полиморфноядерные лейкоциты.
- Геморрагический. Содержит внутри в большом количестве эритроциты.
- Лимфоидный. Составляющее инфильтрата — лимфоидные клетки крови.
- Гистиоцитарно-плазмоклеточный. Внутри уплотнения находятся элементы плазмы крови, гистиоциты.
Независимо от природы происхождения воспалительный инфильтрат может самостоятельно исчезнуть в течение 1—2 месяцев или развиться в абсцесс.
Причины патологии
Причин появления инфильтратов существует множество. Самыми распространенными считаются следующие:
- Травмы. Особенно высок риск развития инфильтрата, если при повреждении тканей была занесена инфекция.
- Проникновение инфекции в организм человека. Чаще всего это одонтогенные возбудители, населяющие микрофлору ротовой полости — стрептококки, стафилококки, грибы рода Кандида. Попадание инфекции в очаг воспаления может произойти контактно или через лимфатические пути с инфильтрацией в ткани.
- Если проблема возникла после любых медицинских манипуляций (инъекций, оперативных вмешательств), очень вероятно, что они проводились с определенными нарушениями. К ним относятся неправильная антисептическая обработка кожи, использование некачественных инструментов, отсутствие дренажа после операции (особенно у пациентов с ожирением).
Причиной появления патологии может стать и развитие аллергической реакции, слабый иммунитет, наличие хронических заболеваний, индивидуальная особенность организма.
Симптомы
Инфильтраты воспалительной природы развиваются на протяжении нескольких дней. В это время наблюдают следующие симптомы:
- Температура тела остается нормальной или поднимается до субфебрильных показателей. В последнем случае ее снижение не происходит еще долгое время.
- Пораженная область становится немного припухлой. При пальпации определяется уплотнение, которое имеет четко выраженные границы.
- При надавливании на образование чувствуется боль, появляется дискомфорт.
- Участок кожи в области поражения незначительно напряжен, имеет гиперемию.
- При наличии инфильтрата в патологический процесс втягиваются все слои тканей — кожный покров, слизистая оболочка, подкожно-жировая клетчатка, мышцы, ближайшие лимфатические узлы.
Традиционное лечение
При обнаружении симптомов инфильтрата необходимо предпринять ряд лечебных мероприятий. Все они направлены на устранение воспалительного процесса и предупреждение развития абсцесса.
Для лечения используют специальные средства и методы, позволяющие устранить отечность тканей, восстановить кровоток в пораженной области и избавиться от болевого синдрома.
В большинстве случаев терапия сводится к следующему:
- Прием антибиотиков — актуально, если воспалительный процесс вызван инфекцией.
- Симптоматическая терапия. Подразумевает прием обезболивающих средств.
- Локальная гипотермия — снижение температуры тела искусственным путем.
- Физиотерапия. Используют специальные лечебные грязи, воздействие лазера, УФ-облучения. Эти методы запрещены, если в инфильтрате накапливается гной.
Если консервативное лечение не приносит положительного результата, прибегают к малоинвазивному вмешательству. Чаще всего под контролем ультразвуковых приборов осуществляют дренаж пораженного участка с удалением накопившейся жидкости. При тяжелом течении заболевания образование вскрывают хирургическим путем при помощи лапароскопии или лапаротомии.
Народное лечение
Если инфильтрат не сопровождается тяжелыми симптомами, его разрешается лечить народными средствами в домашних условиях. Они очень эффективны, помогают сделать кожу мягкой и устранить все уплотнения буквально за несколько дней. Самыми популярными рецептами народной медицины считаются:
- Йодная сеточка. На проблемный участок кожи наносят тонкие линии при помощи йода. Не нужно слишком усердно обрабатывать кожу, чтобы не спровоцировать ожог. Такую процедуру можно повторять несколько дней, пока уплотнение не исчезнет полностью.
- Полуспиртовой компресс. Нужно взять водку и развести ее водой в соотношении 1:1. В полученной жидкости смачивают марлевую повязку или мягкую ткань, после чего прикладывают к шишке на теле. Компресс рекомендуется держать не менее 2 часов. Согревающую процедуру желательно повторить еще несколько раз до получения желаемого результата.
- Капустный компресс. Отбить лист молотком для мяса, чтобы капуста пустила сок. Компресс фиксируют при помощи полиэтиленовой пленки и махрового полотенца. Для получения нужного эффекта капусту желательно держать всю ночь.
- Медовые лепешки. Замешивают тесто из жидкого меда и муки с добавлением небольшого количества воды. Нужно получить эластичную и податливую лепешку, которую прикладывают к инфильтрату. Компресс фиксируют при помощи пищевой пленки и шерстяного платка. Его рекомендуется прикладывать вечером и держать всю ночь.
- Мед и алоэ. Комплексная процедура для уничтожения инфильтратов. Для ее проведения утром на проблемном участке тела делают легкий массаж вместе с соком алоэ. Вечером место обрабатывают натуральным медом, обматывают полиэтиленом и теплой тканью. Такие манипуляции необходимо повторять несколько дней в той же последовательности.
- Хозяйственное мыло. Необходимо взять брусок темного цвета. Мыло смачивают водой и тщательно натирают проблемный участок. Образовавшуюся пленку после процедуры не рекомендуется смывать еще 30—40 минут. Манипуляцию повторяют ежедневно до полного исчезновения всех тревожащих симптомов.
- Творог. Берут небольшое количество продукта и подогревают на водяной бане. Творог в теплом виде прикладывают к месту уплотнений и обматывают пищевой пленкой. Такой компресс рекомендуется держать всю ночь. Процедуру нужно повторять еще несколько дней.
- Белая глина. Для устранения шишек и уплотнений на коже глину разводят водой и формируют из нее лепешку. Именно в таком виде средство прикладывается к образованию. Компресс из глины держат 2 часа, после чего смывают водой.
Вылечить инфильтрат народными средствами несложно. Главное, следовать рекомендациям и обращаться к врачу даже при незначительном ухудшении состояния.
Источник: https://FitoOtvet.com/raznoe/chto-takoe-infiltrat.html
Инфильтрат – что это такое? Виды инфильтратов

Инфильтрат – что это такое? Медики выделяют несколько его видов – воспалительный, лимфоидный, постинъекционный и другие. Причины возникновения инфильтрата разные, но все его виды характеризуются наличием в ткани (или органе) несвойственных клеточных элементов, ее повышенной плотностью, увеличенным объемом.
Постоперационный инфильтрат
По какой причине может образоваться послеоперационный инфильтрат? Что это такое? Нужно ли его лечить? Как это делать? Указанные вопросы волнуют людей, которым пришлось столкнуться с указанной проблемой.
Развитие послеоперационного инфильтрата происходит постепенно. Обычно его обнаружение происходит на 4-6 или даже 10-15 день после хирургического вмешательства. У больного повышается температура тела, появляются ноющие боли в области брюшной полости, задержка стула. Определяется наличие болезненного уплотнения.
В отдельных случаях бывает трудно определить, где находится инфильтрат – в брюшной полости или в ее толще. Для этого врач использует специальные методы диагностики.
Причины возникновения инфильтрата после операций не всегда удается точно определить, но его терапия в большинстве случаев заканчивается благополучно. Антибиотики и различные виды физиолечения дают положительные результаты.
Очень часто возникает инфильтрат послеоперационного рубца. Иногда он может появиться через несколько лет после проведения хирургической процедуры. Одной из причин его возникновения является используемый шовный материал. Возможно, инфильтрат рассосется самостоятельно. Хотя такое случается редко. Чаще всего явление осложняется абсцессом, который необходимо вскрывать хирургу.
Симптомы инфильтрата
При развитии заболевания у пациента может наблюдаться незначительно повышенная температура. Она держится на определенной отметке несколько дней. Иногда этот показатель остается нормальным.
Распространение инфильтрата происходит на одну или несколько частей тела. Это выражается в припухлости и уплотнении тканей с ясно выделенным контуром.
Поражению подвержены все ткани одновременно – слизистая, кожа, подкожно-жировая и мышечная оболочки.
Инфильтрат, который развивается на фоне осложнения аппендицита, характеризуется устойчивой болью в нижней части живота, повышением температуры до 39 градусов, ознобом. В этом случае выздоровление пациента возможно лишь при своевременном хирургическом вмешательстве. Наличие данного вида инфильтрата устанавливается при осмотре врачом (не требует специальных диагностических методов).
В других же случаях только дифференциальный подход позволяет точно установить диагноз и назначить нужное лечение. Иногда для установления диагноза во внимание принимаются данные результатов пункции из места воспаления.
Специалистами проводится исследование материалов, взятых из воспаленной области. Установлена разная природа клеток, составляющих инфильтрат. Именно это обстоятельство позволяет медикам классифицировать заболевание. Как правило, в составе инфильтрата обнаруживается большое скопление дрожжевых и мицелиальных грибов. Это говорит о наличии такого состояния, как дисбактериоз.
Основной целью лечения инфильтрата является ликвидация воспалительных очагов. Это достигается консервативными методами лечения, к которым относится физиотерапия. Пациент не должен заниматься самолечением и затягивать с визитом к специалисту.
Благодаря физиотерапевтическому лечению добиваются рассасывания инфильтрата путем увеличения кровотока. В это время происходит ликвидация явлений застоя. Также происходит уменьшение отека, снятие болевых ощущений. Чаще всего назначается электрофорез антибиотиков, кальция.Физиолечение противопоказано, если присутствуют гнойные формы заболевания. Интенсивное воздействие на пораженный участок лишь спровоцирует быстрое развитие инфильтрата и дальнейшее распространение очага.
Источник: http://fb.ru/article/141834/infiltrat---chto-eto-takoe-vidyi-infiltratov
Что значит инфильтрат. Что такое инфильтрат
Что такое инфильтрат и как проявляется это патологическое изменение? Под этим термином понимают уплотнение, образующееся в тканях легких, печени, мышц и жировой клетчатки. В состав инфильтрата входят клетки крови и лимфы. Существует несколько форм подобных образований. Воспалительная характеризуется быстрым делением клеток ткани и наличием большого количества лейкоцитов и лимфоцитов, которые проходят сквозь стенки кровеносных сосудов. В состав опухолевого инфильтрата входят клетки, характерные для того или иного типа новообразования (саркома, карцинома, миома). Ему свойственен быстрый проникающий рост, изменение объемов окружающих тканей, цвета и плотности надлежащих кожных покровов. Постинъекционные уплотнения возникают при скоплении препарата в тканях. Чем опасны легочные инфильтраты и что это такое?
Чем опасна инфильтрация в легких?
Данная патология представляет собой проникновение и накопление в тканях органа экссудата, клеточных элементов и химических веществ. При пропитывании тканей биологическими жидкостями развивается отек легкого, инфильтрации не происходит. Заболевание имеет определенные морфологические, клинические и диагностические признаки. Чаще всего выявление инфильтратов осуществляется с помощью рентгенологического исследования органов грудной клетки, биопсия проводится при онкологических заболеваниях. В большинстве случаев обнаруживается воспалительная инфильтрация в легких. Она может быть лейкоцитарной, лимфоидной, эозинофильной и макрофагальной. В состав воспалительных уплотнений входят волокна соединительной ткани и межклеточное вещество.
Развитие лейкоцитарных инфильтратов нередко осложняется нагноением, так как протеолитические вещества способствуют распаду инфильтрированных тканей. Рыхлые уплотнения обычно исчезают сами, не оставляя каких-либо следов. Инфильтрация легких с выраженными симптомами разрушения тканей приводит к развитию таких патологических изменений, как ателектаз, пневмосклероз и нарушение функций дыхательных органов. Макрофагальные и лимфоидные инфильтраты являются последствиями длительного течения воспалительных процессов. Их рассасывание завершается формированием участков склероза. Подобные уплотнения в легочных тканях могут появляться при нарушении процессов кроветворения. Опухолевые инфильтрации возникают при инвазивном росте злокачественных новообразований. Поражение легочных тканей раковыми клетками приводит к атрофии или распаду.

На рентгеновском снимке этот патологический процесс проявляется в виде увеличения объемов тканей и повышения их плотности. Инфильтративные изменения в легких имеют и типичные диагностические признаки. При воспалительных процессах на снимке обнаруживаются участки затемнения неправильной формы. При острой форме инфильтрации пятна имеют расплывчатые границы, постепенно переходящие в здоровую легочную ткань. Хронические воспалительные процессы способствуют появлению участков затемнения с четкими контурами. На фоне инфильтративных изменений обнаруживаются более светлые полосы, представляющие собой бронхиальные ветви, заполненные воздухом.
Другие типы инфильтратов
Инфильтраты воспалительного происхождения часто возникают в тканях челюсти. Их развитию способствуют не вылеченные вовремя периодонтиты и пульпиты. Серозный периостит также считают одной из форм воспалительной инфильтрации. Для того чтобы вовремя начинать терапевтические мероприятия, врач должен уметь распознавать продромальные стадии гнойных воспалительных процессов. Одонтогенные инфильтраты захватывают кости челюсти, окружающие их мягкие ткани, регионарные лимфоузлы.
Возбудителями инфекции считаются микроорганизмы, постоянно присутствующие в ротовой полости человека (стафилококки, стрептококки, грибки). Развитию воспалительного процесса способствует ослабление защитных сил организма, устойчивость бактерий к вырабатываемым антителам. Патологические изменения появляются при лимфогенном распространении инфекции. Аппендикулярный инфильтрат является осложнением острого аппендицита. Это уплотнение воспалительного происхождения, в центре которого находится червеобразный отросток и гной, образующийся при отсутствии хирургического лечения.
Клиническая картина инфильтрации
Развитие патологического процесса происходит в течение нескольких дней. Температура тела может незначительно повышаться или оставаться в пределах нормы. В пораженной области образуется уплотнение, распространяющееся в пределах одной или нескольких анатомических областей. При пальпации пациент ощущает сильную или умеренную боль. Выявить наличие гнойного содержимого без вскрытия образовавшейся полости невозможно. Кожные покровы в пораженной области принимают красноватый оттенок. Посттравматические инфильтраты чаще всего образуются в области щек, челюсти и рта. В патологический процесс вовлекаются мышечные ткани, подкожная клетчатка и лимфатические узлы.
Аппендикулярный инфильтрат развивается через 24-72 часа после начала острого воспаления. Уплотнение образуется в правой части живота. Основными его признаками являются боли ноющего характера, повышение температуры. При формировании абсцесса развивается лихорадочный синдром. Выздоровление пациента возможно лишь при своевременном хирургическом вмешательстве. Диагностику инфильтрата начинают с осмотра и опроса больного, направленных на выяснение причины, по которым мог возникнуть данный патологический процесс. Предварительный диагноз ставится при наличии уплотнения с четкими контурами, болевых ощущений при пальпации, отсутствии гноя в образовавшейся полости.
Характерными признаками легочно
Каштан способ приготовления – польза и вред для здоровья, как чистить, готовить? Как правильно жарить съедобные каштаны в домашних условиях в духовке, микроволновке, мультиварке, на сковороде? Рецепты варенья, супа, салата из съедобных каштанов, индейки с каштанами
польза и вред для здоровья, как чистить, готовить? Как правильно жарить съедобные каштаны в домашних условиях в духовке, микроволновке, мультиварке, на сковороде? Рецепты варенья, супа, салата из съедобных каштанов, индейки с каштанами
А данной статье вы найдете описание приготовления необычного для средней полосы блюда — жареного каштана.
Что такое каштаны, зачем нужны, какие жареные на вкус и как их едят?
Каштаны — это порода деревьев, относящаяся к семейству буковых. Плоды каштанов считаются съедобными. Их выращивают в Африке, Европе, Крыму, Закавказье, иными словами там, где климат теплый и нет низких температур зимой. Существуют и декоративные сорта данного дерева, однако их плоды лучше не употреблять в пищу.
Самыми пригодными для приготовления считаются сладкие каштаны. Данный вид культивируется в мире уже очень давно. Для приготовления каштанов даже есть специальная посуда, в которой их жарят. Можно использовать и шампуры.
Это интересно! В канун Рождества европейские улочки заполняет запах жареных каштанов. Там это считается традиционным блюдом к празднику.

 Так выглядят жареные каштаны
Так выглядят жареные каштаныВкус у жареных каштанов достаточно специфический. Чем-то эти орехи отдаленно напоминают вкус непрожаренного в духовке картофеля, но с нотками сырого ореха. Определенно можно сказать, что попробовать это блюдо стоит, но нет гарантий, что вам оно придется по вкусу. В принципе, та же ситуация с сельдереем, брокколи, цветной капустой, луком — на любителя.

 Как же едят жареные каштаны?
Как же едят жареные каштаны?В пищу употребляют жареные каштаны в следующих вариациях:
- салаты
- супы
- гарниры
- варенье
- выпечка
- паста
Также с каштанами готовят мясо, птицу, используют в качестве закуски и самостоятельного блюда.

 Запеченная с каштанами птица
Запеченная с каштанами птицаКаштаны съедобные: польза и вред для здоровья
Каштаны — полезный и питательный продукт. Калорийность сырых каштанов составляет около 170 ккал на 100 г, при этом калорийность их в жареном виде увеличивается. Жареные каштаны имеют калорийность в районе 200 ккал.
Каштаны в любом виде содержат в себе:
- витамин С
- крахмал
- дубильные вещества
- жирные масла
- белковые вещества
При этом из всех орехов каштаны считаются самыми нежирными.

 Внешний вид каштанов в природе весьма необычен
Внешний вид каштанов в природе весьма необыченКаштан также обладает следующими свойствами:
- уменьшает отеки
- разжижает кровь
- уменьшает воспаление
- приводит в норму уровень холестерина
- понижает артериальное давление
Очень часто в народной медицине настоями каштана лечат суставы и варикозное расширение вен. Также каштан будет очень полезен людям с куперозом, поскольку регулярное употребление данного вида орехов значительно укрепит стенки сосудов и капилляров.

 Так растет каштан на ветке
Так растет каштан на веткеВред каштана минимален. Однако исключить из рациона каштан следует людям с аллергией на данный продукт, а также тем, кто страдает судорогами, синдромом Паркинсона, гастритом, язвами желудка и двенадцатиперстной кишки, болезнями печени и почек.
Как чистить каштаны в домашних условиях?
Легче всего чистить каштаны после того, как их ножом разделили на половинки, а затем подвергли тепловой обработке. Тогда кожура сходит достаточно легко.
В видео ниже показан ускоренный процесс очищения каштанов от кожуры в домашних условиях.
Видео: Как правильно очищать каштаны?
Как правильно пожарить съедобные каштаны на сковороде: рецепт
Жареные каштаны — наиболее часто встречающееся блюдо из каштанов. Жареные орехи подают с соусами, добавляют в салаты, супы, используют в качестве основного блюда. Жарят каштаны особым способом. Нельзя жарить эти орехи, не проведя несколько предварительных манипуляций.
Обычно перед жаркой каштаны в течение нескольких минут подвергают варке. Так он становятся мягче.

 Жареные каштаны заменяют семечки семечки
Жареные каштаны заменяют семечки семечкиВ данном рецепте описана технология приготовления блюда «жареные каштаны».
Ингредиенты:
- каштаны сырые — 400 г
Приготовление:
- Сырые каштаны очистить ножом от колючей оболочки.
- Каждый орех надрезать «крестом», либо наискось. Это нужно для того, чтобы в дальнейшем при жарке орехи не трескались.
- Погрузить орехи в кипяток и проварить 2 или 3 минуты.
- Орехи обсушить полотенцем, чтобы не было лишней влаги.
- Разогреть сковороду с толстым дном. Не используйте тефлоновые и керамические сковороды. Лучше всего брать чугунные.
- На сковороду без масла выложить орехи.
- Сверху орехи накрыть влажным полотенцем.
- Жарить под полотенцем каштаны 3-4 минуты.
- После этого снять полотенце, орехи перевернуть.
- Накрыть снова каштаны полотенцем. Если оно в процессе высохнет — снова намочить.
- Всего перевернуть орехи надо 3 или 4 раза.
Когда оболочка начнет свободно отходить — орехи готовы.

 При жарке каштаны могут испускать специфический запах гари
При жарке каштаны могут испускать специфический запах гариИз видео ниже вы узнаете, как жарят каштаны профессионалы.
Видео: Как жарят каштаны в Турции?
Как правильно жарить и запекать съедобные каштаны в домашних условиях в духовке?
Духовка, как и сковорода прекрасно подойдет для запекания или жарки каштанов. Обычно каштаны готовят на открытом огне, но и запекание в жарочном шкафу может стать неплохим альтернативным вариантом.
Ингредиенты:
- каштаны — 400 г
Приготовление:
- Каштаны предварительно промыть, чтобы удалить излишки загрязнений. Лучше всего брать уже очищенные от колющей кожицы каштаны.
- На каждом каштане сделать диагональные или крестовые надрезы. Это нужно для того, чтобы орехи в процессе термической обработки не лопались и не взрывались.
- Разогреть до 220 градусов духовку.
- Выложить на противень надрезом вниз.
- Запекать каштаны в духовке в течение 15 минут. Орехи должны стать мягкими, а кожица легко отделяться. В период запекания орехи лучше несколько раз перемешать, в противном случае они могут подгореть.
- Когда каштаны станут мягкими, а кожура начнет легко отходить, орехи нужно переложить в тканевый мешочек, плотно его завязать и потрясти. Кожура окончательно отделится от ореха, и вы получите готовое блюдо.

 Запекать каштаны можно на фольге, пекарской бумаге, противне или просто на решетке, если орех крупный
Запекать каштаны можно на фольге, пекарской бумаге, противне или просто на решетке, если орех крупныйВидео: Как приготовить каштаны? Каштаны запеченные в духовке
Как правильно жарить съедобные каштаны в микроволновке: рецепты
В микроволновке готовить многие блюда можно гораздо проще и быстрее. Однако у микроволновки есть своя специфика. Чтобы еда получилась вкусной, необходимо правильно подбирать посуду, а продукты правильно обрабатывать перед началом приготовления.
Ингредиенты:
- каштаны — 250 г
Приготовление:
- Орехи очистить от колющей кожуры, если она имеется. Если она уже снята — пропустить данный шаг.
- Промыть каштаны, удалить накопившуюся пыль и грязь.
- Хорошо высушить орехи полотенцем.
- В стеклянную, пригодную для микроволновки миску, либо же пластиковую (для микроволновки) выложить орехи.
- Поставить чашу в микроволновку, включить режим «картофель в мундире», если он имеется. Если его нет — варка овощей.
- Готовить таким образом в течение 3-5 минут. Все зависит от мощности вашей микроволновки.
Совет! Перед тем, как поставить орехи в микроволновку, необходимо в обязательном порядке сделать на широкой стороне каштана надрезы вдоль, либо крестиком. В противном случае орехи могут полопаться.

 Чтобы этого не произошло, обязательно делайте надрезы!
Чтобы этого не произошло, обязательно делайте надрезы!Видео: Поджариваем каштаны в микроволновой печи
Как правильно приготовить съедобные каштаны в мультиварке: рецепт
Принцип приготовления каштанов в мультиварке очень схож с приготовлением каштанов в микроволновке или духовке.
Совет! Важно понять, что каштаны могут издавать звуки щелчка при жарке, но взрываться и лопаться они не должны.
Ингредиенты:
- каштаны — 300 г
Приготовление:
- Подготовить каштаны как в рецепте с духовкой.
- Сделать надрезы (обязательно!).
- Выложить каштаны в чашу мультиварки.
- Выставить температуру 180-200 градусов, режим «повар», «печь», «жарка». Время — 20 минут. Либо «суп» — 35 минут.
- Закрыть крышкой на нажать «старт».
- По окончании открыть крышку и достать каштаны.
- Очистить их от кожуры при помощи полотенца, тканевого мешочка, либо просто доставать ложкой.

 Перед приготовлением каштаны можно слегка намочить водой или побрызгать из пульверизатора
Перед приготовлением каштаны можно слегка намочить водой или побрызгать из пульверизатораВидео: Домашние видео-рецепты — жареные каштаны в мультиварке
Как правильно варить съедобные каштаны?
Варят каштаны несколькими способами. Обычно используют для варки воду, но мало кто знает о том, что варить каштаны можно в обычном или топленом молоке.
Способ №1.
Ингредиенты:
- каштаны — 300 г
- вода — 2 литра
Приготовление:
- Промыть сырые каштаны.
- Уложить в кастрюлю и залить горячей водой.
- Проварить на среднем огне в течение 5 минут.
- Откинуть орехи на дуршлаг, чтобы вода стекла, а каштаны слегка остыли.
- Снять кожуру, которая в процессе варки должна была полопаться.
- Залить уже очищенные орехи холодной водой, варить под крышкой 15 минут.
- Готовые орехи полить сливочным маслом, посыпать смесью корицы, мускатного ореха и щепоткой гвоздики.

 Этот способ варки каштанов называют основным
Этот способ варки каштанов называют основнымСпособ №2.
Ингредиенты:
- каштаны — 300 г
- вода — 1,5 литра
- молоко — 1,5 литра
Приготовление:
- Каштаны промыть, залить горячей водой.
- Варить каштаны 2-4 минуты.
- Откинуть орехи на дуршлаг, слить воду.
- Снять кожуру.
- Выложить каштаны в кастрюлю с толстым дном, залить холодным молоком.
- Довести до кипения и варить не слабом огне 30 минут.
- После приготовления каштаны полить сливочным маслом, подавать горячими.
Преимущество данного способа в том, что орехи получаются гораздо более сочными, нежели сваренные на воде и имеют сливочный вкус.

 Обычное молоко можно развести с топленым в соотношении 3:1
Обычное молоко можно развести с топленым в соотношении 3:1Рецепты варенья из съедобных каштанов
А вы знали, что из каштанов можно сварить даже варенье? По вкусу такое лакомство будет напоминать настоявшийся яблочный джем с ореховым привкусом. Определенно приготовить его следует тем, кто любит необычные вкусовые сочетания.
Видео: Варенье из каштанов
Рецепт супа из съедобных каштанов
Из каштанов в основном готовится крем-суп. Именно в таком виде вкус ореха полностью раскрывается, смешивается с остальными ингредиентами и создает неповторимую квинтессенцию ароматов.

 Минималистичный вариант подачи крем-супа из каштанов
Минималистичный вариант подачи крем-супа из каштановВ рецепт данного блюда обычно входят овощи, сыр, молоко, сырки, зелень, хлеб, вино.
Видео: ТУРЕЦКИЙ РАЙ РЕЦЕПТ СУПА ИЗ КАШТАНОВ
Рецепт салата из съедобных каштанов
Данный салат особенно актуален в конце лета и начале осени, поскольку все используемые в нем продукты считаются наиболее вкусными и свежими именно в этот период. Основными компонентами являются листья салата, каштаны и морковь.
Ингредиенты:
- морковь сырая — 150 г
- каштаны консервированные — 1 банка
- листовой салат — 4 листа
- соль — по вкусу
- кальвадос — 1 столовая ложка
- любое растительное масло с запахом, которое вам больше нравится — 75 мл
Приготовление:
- Морковь очистить от кожуры.
- Нарезать морковь очень тонкими и длинными полосками. Идеально это можно сделать, используя специальный нож.
- Листья салата погрузить в холодную воду на 30 минут для того, чтобы из них ушла вся горечь.
- Каштаны освободить от тары и убрать излишки влаги.
- Листья салата обсушить. Порвать руками на куски средней величины.
- Разложить на тарелку листья в следующей последовательности: салат, морковь, каштаны.
- Для заправки соединить масло, кальвадос и соль. Можно добавить острого перца.
- Полить сверху заправкой.
Салат готовится очень просто. Сверху также можно посыпать кунжутом, миндальными лепестками или перцем из мельнички.
Каштан можно использовать не только консервированный, но и жареный.

 Вот такой красивый салат у вас получится!
Вот такой красивый салат у вас получится!Индейка с каштанами: рецепт
А вот еще один вариант приготовления интересного блюда — индейки с каштанами. Вкус получается очень необычным, такого вы точно не пробовали.
Рекомендуем данное видео к просмотру.
Видео: Индейка фаршированная каштанами
Можно ли есть съедобные каштаны сырыми?
Как и любой другой орех каштаны можно употреблять в пищу в сыром виде. Но наиболее полно их вкус раскрывается только во время термической обработки.
Как сохранить каштаны на зиму?
На зиму каштаны можно заготавливать следующими способами:
- замораживать
- высушивать
- делать варенье
Чтобы высушить каштаны, нужно сделать на плоской стороне несколько надрезов и сушить их в сушилке для фруктов и грибов, либо в духовке. Но при длительном хранении приготовленные таким образом орехи теряют свой аромат. Поэтому рекомендуем другой способ — заморозку.

 Каштаны рекомендуют хранить в плотно закрытой сухой таре, чтобы они дольше не портились
Каштаны рекомендуют хранить в плотно закрытой сухой таре, чтобы они дольше не портилисьДля заморозки сделайте следующим образом:
- Вымойте каштаны очень хорошо, затем обсушите полотенцем.
- На плоской стороне сделайте несколько полосок-надрезов, лучше крест-накрест.
- Выложите орехи на противень духовки и с приоткрытой дверцей подсушите их при 180 градусах в 40 минут.
- Когда орехи будут готовы, выньте противень из духовки и очистите от кожуры.
- Остудите очищенные орехи и положите их в специальные вакуумные мешки для заморозки. Впрочем, самые обычные пакеты тоже могут подойти.
- Уберите мешки с каштанами в морозильную камеру. Храниться каштаны могут от 6 месяцев до года таким образом.
Видео: Как пожарить каштан: рецепт
heaclub.ru
Как приготовить каштаны дома %
О вкусовых качествах каштанов складывают легенды. Кому-то их вкус напоминает запеченный картофель в сочетании с орехом, другие утверждают, что наиболее вкусные те орехи, что были собраны осенью, ведь в них столько сладости! Эти плоды нашли свое применение в кулинарии уже ни одно столетие назад, а как готовить каштаны вы можете узнать из этой статьи.
Как готовить съедобные каштаны на сковороде
Многие из нас даже не могут себе представить, что за удовольствие есть каштаны. Но в других странах их подают, как самостоятельное кушанье или используют в приготовлении супов, гарниров и даже десертов. Если вы отважились на кулинарный эксперимент с таким экзотическим орехом, то мы подскажем, как его правильно готовить. Главное, есть каштаны в горячем виде, поскольку остывая, они теряют свой уникальный вкус.

Самый просто способ приготовления таких плодов – простая обжарка в сковороде. Но прежде чем ответить на вопрос, как жарить каштаны, следует предупредить, что перед любым способом их обработки, орехи нужно замочить и использовать только те, которые упали на дно емкости.
Каждый плод нужно надрезать или проколоть, чтобы в процессе готовки они не взорвались.
Способ приготовления:
- На сковороду с маслом выкладываем каштаны и прикрываем их бумажным полотенцем. Чтобы плоды не пересушились, в процессе жарки полотенце нужно смачивать.
- Жарим орехи под крышкой в течение получаса. Рекомендуется периодически их встряхивать прямо под крышкой.
- Готовые орехи посыпаем солью или сахарным песком.
Пошаговый рецепт в духовке
Это еще более простой способ приготовления каштанов. Он проще даже, чем их обжарка на сковороде.

Способ приготовления:
- На противне раскладываем каштаны, не забываем проколоть каждый плод.
- Ставим форму в духовку на 40 минут.
- Подаем плоды сладкими или солеными.
Жарим в микроволновке
Пожарить каштаны можно и в микроволновой печи, это тоже простой и безопасный вариант их приготовления. Правда, так они получаются не столько жареными, сколько пропаренными.



Способ приготовления:
- Надрезанные плоды складываем в широкую емкость, посыпаем солью и вливаем три ложки воды (горячей).
- Закрываем посуду и ставим в микроволновку на 8 – 10 минут, установив на приборе максимальную мощность.
Каштаны, жаренные в аэрогриле
Аэрогриль также можно использовать для приготовления каштанов. Для этого возьмите противень от прибора, разложите на нем надрезанные орехи и запекайте их от 20 до 30 минут при температуре 180°С. Нижнюю и верхнюю решетку можно закрыть фольгой – так плоды получатся более мягкими.

Как только вы освоите базовые рецепты приготовления, то сможете смело браться и за другие, более интересные рецепты. Например, можно сварить из каштанов суп, запечь их с мясом или порадовать своих близких оригинальным десертом.
Как правильно варить каштаны



Варить каштаны можно двумя способами.
- Первый заключается в том, что надрезанные плоды опускаются в кипящую воду, варятся пять минут, потом извлекаются и очищаются от пленки и скорлупы. Именно в этих частях сосредоточена горечь, и если их не убрать, то блюдо будет испорчено. Далее очищенные орехи заливаем чистой водой и варим 15 минут. Отваренные каштаны можно подавать, полив их маслом, в качестве гарнира или использовать для приготовления салатов. Также отвар из каштанов можно использовать, как основу для приготовления первых блюд.
- Второй способ отличается тем, что вначале плоды запекаются в духовке и как только скорлупа лопнет, извлекаются, очищаются и затем, как и первом способе, варятся в течение 15 минут.
- Вкусно сварить экзотический орех можно в молоке. Для этого в кастрюлю кладем 300 г уже очищенных орехов, наливаем стакан молока и варим плоды 40 минут. В это время ложку муки смешиваем с двумя ложками топленого масла, добавляем соль и сахар по вкусу. Соус добавляем к каштанам, перемешиваем и снимаем с огня.
Каштановый десерт с медом
Такое словосочетание, как «каштаны с медом» для кого-то прозвучит как-то странно, но на самом деле, из таких ингредиентов получается осень вкусный десерт. Готовое блюдо сочетает в себе сразу несколько вкусовых оттенков – кислый, горький и сладкий. Во многих странах такое лакомство подают с зеленым чаем на завтрак или полдник.

Ингредиенты:
- 230 г каштанов;
- 180 г фейхоа;
- половинка лимона;
- мед по вкусу.
Способ приготовления:
- Выкладываем проколотые орехи на сухую сковороду и жарим 15 минут.
- Убираем скорлупу и разрезаем плоды пополам.
- Очищенные фейхоа режем тонкими пластиками и кладем к каштанам.
- Поливаем готовое блюдо соком цитруса и медом.
Готовим пюре из каштанов
Приготовить каштаны можно в виде пюре или крема.



Пюре идеально подходит для приготовления супов, выпечки и других десертов. Крем используют для приготовления муссов, мороженного и тортов.
Крем также можно смешать с йогуртом, творогом, мюсли или просто есть его с тостами.
Ингредиенты для пюре:
- 230 г каштанов;
- ложечка сахара;
- 130 мл молока;
- ложка топленого масла.
Способ приготовления:
- Уже очищенные каштаны складываем в кастрюлю и варим в молоке 40 минут.
- Через сито отваренные плоды протираем вместе с молочным отваром и возвращаем на плиту.
- Кладем кусочки масла, добавляем сахар, перемешиваем, хорошо прогреваем все ингредиенты и снимаем с огня.
Если вы планируете использовать каштановое пюре как гарнир к мясу или птице, то вместо подсластителя используйте соль, а также добавьте в рецепт лук или черешок сельдерея.
Ингредиенты для крема:
- 1 кг каштанов;
- 160 мл сливок;
- 160 г сахара;
- 60 г топленого масла;
- стручок ванили.
Способ приготовления:
- Вначале нужно приготовить из орехов пюре. Для этого плоды варим 10 минут, затем горячую воду сливаем и наливаем холодную. Через пять минут достаем орехи, снимаем кожуру и измельчаем их блендером или протираем через сито.
- Теперь нужно сварить сладкий сироп из воды, сахара и стручка ванили. На приготовление сиропа должно уйти не больше трех минут.
- Готовый сироп вливаем в каштановое пюре, ставим смесь на огонь и варим до загустения минут 15. Такой крем уже можно использовать для приготовления десертов или как джем намазывать его тосты.
Если вместо воды добавить сливки, то это уже получится сливочный крем. Для его приготовления также готовим пюре, смешиваем его с разогретыми сливками, сахаром и ванилью. Крем варим до загустения 15 минут, затем кладем в него кусочки масла, перемешиваем и снимаем с огня. Если крем получился слишком густым, то еще разбавляем его сливками.
Традиционный рецепт по-турецки
В разгар зимы улицы турецких городов наполняются ароматами жареных каштанов. Своим гостям турецкие жители предлагают попробовать самые разные блюда из такого экзотического ореха. Одним из особенных лакомств является Кestane Sekeri – засахаренный съедобный каштан, рецепт которого вы узнаете прямо сейчас.

Ингредиенты:
- кило каштанов;
- кило сахарного песка;
- 450 г глюкозы;
- ванилин по вкусу.
Способ приготовления:
- Первым делом очищаем плоды от кожуры. Для этого кладем их в кипящую воду на три минуты, затем снимаем оболочку и уже в чистой воде варим 15 минут.
- В сотейник вливаем воду, высыпаем сахар и глюкозу, ставим на огонь.
- Как только сладкий раствор загустеет, кладем в него каштаны и после того, как сироп с орехами закипит, выключаем, прикрываем и оставляем на всю ночь в тепле.
- На следующий день процесс нужно повторить и уже после повторного остывания добавить ваниль.
- Теперь осталось выложить орехи на решетку и высушить до образования матового цвета.
Как правильно очищать каштаны
По традиции каштаны жарят на углях, от жара кожура лопается и потом легко снимается.

В домашних условиях можно использовать и более доступные методы их очистки.
- Каштаны можно обжарить на сковороде, главное не забыть их надрезать. На нагретых плодах кожура лопается при простом нажатии. На ядре останется пленка, ее можно оставить или легко снять ножом.
- Надрезаем скорлупу и опускаем в кипящую воду на 10 минут. В результате такой термической обработки скорлупа снимается вместе с пленкой.
- Очистить каштаны можно еще одним способом – в духовке. Для этого противень с орехами отправляем на 10 минут в разогретый до 200°С духовой шкаф на 10 минут. В результате нагрева кожура становится мягкой и легко поддается чистке.
- Микроволновка также поможет очистить орехи. Просто кладем плоды в специальную посуду с крышкой и ставим на обычный режим на 30 минут.
- И последний способ предполагает использование морозильной камеры. Каштаны нужно заморозить, а потом на несколько минут опустить в кипяток.


Упоминание о каштанах вызывает у большинства самые разные ассоциации и далеко не всегда гастрономические. В нашей стране съедобные каштановые орехи можно найти только на юге, а в остальных местах растет конский каштан, непригодный в пищу. Более того, плоды конского каштана ядовиты, поэтому ими можно только любоваться. Съедобные каштаны продают в супермаркетах — их привозят из Краснодара, Кавказа, Абхазии и других мест. Если вы еще не пробовали этот изысканный деликатес, научиться его готовить достаточно легко, если знать секреты и тонкости. Каштаны вкусны, питательны и полезны!
Как каштаны стали частью гастрономической культуры
Каштановые деревья выращивали уже в Древней Греции и Риме, но их плоды считались скорее лекарством, а не лакомством. Каштанами кормили домашний скот. И только в XV веке люди распробовали экзотические орехи и поняли, что они достойны того, чтобы оказаться на обеденном столе. Впрочем, долгое время каштаны были едой бедняков, и только чуть позже из них научились готовить изысканные блюда.
В Японии и Китае первые упоминания о каштанах появились еще раньше, задолго до появления риса, а готовили их простым способом — жарили на костре. До сих пор почти половину каштанов в мире съедают китайцы.
Какими бывают каштаны
Самые популярные сорта съедобных каштанов — посевные, американские, китайские и японские. Они имеют зеленую шипастую плюску и похожи на крохотных ежиков, тогда как у несъедобного конского каштана более редкие иголки. Под плюской скрываются коричневые орехи, и если они похожи на луковицу с маленьким хвостиком на остром конце, то каштаны точно съедобны — вы не ошиблись. На вкус конский каштан неприятно горчит, съедобные же плоды — мучнистые и сладковатые.
Сырые каштаны на вкус напоминают незрелые орехи, а приготовленные плоды похожи на запеченный картофель с ореховыми нотками. Считается, что самый вкусный каштан — японский. По сытности орехи близки к картофелю, рису, хлебу и другим углеводным продуктам. Не случайно раньше это дерево называли хлебным. Из-за нейтрального вкуса блюда из каштанов можно готовить с разнообразными продуктами — они просто впитывают вкус и аромат присутствующих ингредиентов, как фунчоза, картофель и рис.
Как готовят каштаны
В Европе есть хорошая традиция — устраивать осенью пикники и печь каштаны на огне. Это лакомство продают и на улицах городов, где плоды готовят в открытых жаровнях. Их очищают и едят горячими, запивая виноградным соком, пивом или сидром. Главное — проткнуть скорлупу орехов перед запеканием, иначе каштаны взорвутся во время тепловой обработки. А еще каштаны варят и готовят на пару, добавляют в супы, соусы, салаты, запеканки и гарниры, начиняют ими курицу и рождественскую индейку. Если вы хотите сохранить каштаны до Рождества, их можно сварить, очистить и заморозить.
Но применение плодов каштана в кулинарии этим не ограничивается. Из ореховых плодов делают изумительную каштановую муку, которую используют для приготовления несладких пирогов и десертной выпечки. В сладости даже сахар добавлять не нужно, ведь у муки уже сладковатый привкус. Очень приятны каштановый мед и варенье, блинчики, бисквиты, кексы и печенье. Во Франции из каштанов готовят восхитительный деликатес марон глясе, для которого очищенные каштаны варят в сахарном сиропе и подсушивают до хрустящего состояния. Не менее вкусны каштаны под шоколадным соусом и каштановое пюре из отварных орехов с сахаром. Говорят, это настоящие деликатесы!
И вкусно, и полезно
Каштаны обладают и целебными свойствами. Они богаты витаминами С, А, В, калием, железом и кальцием. Орехи снижают температуру, лечат кашель и очищают бронхи, снимают болевые ощущения, обладают противовоспалительными свойствами и прекращают диарею. Каштаны хороши для пищеварения и почек, при этом они производят легкий мочегонный эффект. Особенно полезны каштаны для гипертоников, поскольку они нормализуют давление и укрепляют сосуды.
Если у вас варикоз, вы можете облегчить свое состояние каштановой диетой. Артрит, радикулит, подагра — даже такие тяжелые заболевания поддаются лечению, если чаще лакомиться этими полезными дарами природы.
Поскольку в каштане низкая концентрация жиров (1 г на плод), их можно есть всем, кто на диете. Этим и отличается этот сорт орехов от своих «собратьев». Если еще учесть, что каштан улучшает кровообращение, выводит из клеток лишнюю жидкость и убирает отеки, этот продукт становится бесценным в борьбе с целлюлитом. Из каштанов делают настойки для сжигания жира, а на основе его масла готовят антицеллюлитные кремы.
Детям лучше давать каштаны лет с четырех-пяти, поскольку их нежная пищеварительная система может не справиться с перевариванием этого ореха.
Как жарить каштаны
А теперь пришло время узнать, как готовить каштаны в домашних условиях. Переберите их и выбросите помятые, испорченные плоды и орехи с потрескавшейся скорлупой. Высыпьте каштаны в воду и возьмите для последующего приготовления только утонувшие плоды — всплывшие не годятся в пищу, так как они, скорее всего, испорчены. Подержите оставшиеся каштаны в воде 15 минут, обсушите полотенцем и сделайте с острого края крестовидные надрезы, чтобы при жарке не лопнула скорлупа и каштаны потом легко чистились.
Наполните большую сковороду растительным маслом, опустите туда каштаны и жарьте полчаса на среднем огне под закрытой крышкой. Иногда встряхивайте сковороду, не открывая крышку. Очищайте каштаны от скорлупы сразу, иначе потом это сделать проблематично. Подавайте блюдо с сахаром или солью — это невероятно вкусно!
Каштаны, запеченные в духовке
Этот способ приготовления еще проще, и вы сможете убедиться в этом на собственной кухне. Для начала переберите и промойте каштаны, удаляя непригодные для еды, а потом сделайте надрезы.
Разогрейте духовку до 200 °С, установив режим с конвекцией. Выложите орехи в чугунную посуду или огнеупорную форму надрезом вниз и готовьте 15 минут, потом перемешайте каштаны и запекайте еще 15 минут. Все зависит от того, какие орехи вы любите — более мягкие или поджаристые.
Остудите каштаны, посыпьте их солью и подавайте к пиву или вину. Вы можете нарезать очищенные от скорлупы орехи на кусочки, добавить к ним любые овощи, макароны или рис, а потом заправить оливковым маслом и лимонным соком.
«Быстрые» каштаны в микроволновке
Подготовьте каштаны к жарке, как это уже было описано выше, и обязательно сделайте надрезы. Выложите орехи в посуду для микроволновой печи, посолите и добавьте немного воды — 4–5 ст. л. на 10 плодов. Хорошо перемешайте.
Включите самый мощный режим и готовьте ровно 8 минут. Если каштаны слишком большие, а СВЧ не слишком мощная, время приготовления можно увеличить. Некоторые гурманы утверждают, что орешки в микроволновке получаются не такими вкусными, но это на любителя. Попробуйте и решите сами!
Засахаренные каштаны
Это очень простой и необычайно вкусный десерт, который наверняка приживется в вашей семье. Очистите от кожуры 0,5 кг каштанов и сварите их в воде до размягчения, чтобы при этом они не потеряли форму.
Сварите сироп из 2 стаканов воды и 0,5 кг сахара — после закипания он должен вариться примерно 10 минут. Готовые каштаны опустите в сироп и варите еще полчаса. Дайте блюду немного настояться и держите его на огне еще полчаса. Каштаны должны стать почти прозрачными. После этого добавьте 50 мл рома и переложите десерт в красивую посуду. Украсьте лакомство на свой вкус и подавайте изумленным домочадцам и гостям.
Блинчики из каштановой муки с рикоттой
Блинчики любят все, а каштановые блины для большинства экзотика. Но что мешает оценить их нежный ореховый вкус?
Приготовьте тесто из 2 яиц, 230 мл молока и 100 г каштановой муки, которой можно добавить и чуть больше, если яйца крупные. Тесто должно получиться однородным, без комочков. Оставьте его на 15 минут.
Приготовьте начинку из рикотты и меда — количество ингредиентов на ваш вкус. Кто-то любит послаще, а кто-то вместо меда может добавить немного соли и зелени.
Пожарьте блинчики на оливковом масле, выложите на каждый по 2 ст. л. рикотты, сверните пополам и поместите на блюдо. Полейте их йогуртом, медом или любым соусом, который вам нравится. Каштановая выпечка имеет приятный цвет и нежную текстуру и уж тем более не разочарует вас при дегустации.
Каштановый суп «Пальчики оближешь»
Этот изысканный суп немного напоминает картофельный, а выглядит необычно и аппетитно.
Сварите мясной бульон и выделите на суп примерно 1 литр или чуть больше, с учетом того, что при варке немного жидкости выкипит. Порубите кубиками морковку и луковицу и обжарьте их в растительном масле до золотистого цвета. Бросьте в бульон 300 г очищенных каштанов из супермаркета и овощи, посолите и поперчите по вкусу. Варите, пока каштаны не станут мягкими — примерно 15 минут.
Взбейте суп блендером, но оставьте в нем плавать несколько каштанчиков. Так блюдо будет выглядеть намного интереснее.
Заправьте каштановый суп-пюре 2 ст. л. сливок и подавайте на стол со свежей зеленью.
Драники с каштанами
Вы наверняка никогда не пробовали столь необычного блюда. Что ж, вам предоставляется такая уникальная возможность!
Сделайте на 7 каштанах надрезы и варите их в воде 10 минут.
Натрите на терке 3 сырые очищенные картофелины. Очистите от скорлупы каштаны и тоже измельчите их на терке, а потом смешайте с картошкой. Добавьте 1 сырое яйцо, зубчик измельченного чеснока, соль, 2 ст. л. муки и немного мелко порубленной зелени укропа.
Хорошо перемешайте тесто и жарьте драники на растительном масле с двух сторон. Подавайте со сметаной. Вкус у таких драников очень тонкий, немного ореховый и оригинальный.
Каштаны защищают от депрессии и стрессов, успокаивают и дарят крепкий сон. Иногда балуйте себя этими вкусными орехами, без которых осенью чего-то не хватает. Каштаны поднимают настроение, и когда мы запиваем ароматным сидром эти хрустящие орешки, нам кажется, что жизнь невыразимо прекрасна, особенно среди самых близких нам людей.

Сегодня мы с вами поговорим об очень популярном деликатесе многих стран, где его продают еще теплым прямо на улицах в пакетах. Речь идет о каштане. Но не путайте конский каштан, который растет в парках, со съедобным, который специально выращивают в таких странах, как Италия, Китай, Франция и Таиланд. Больше всего этот продукт популярен во
Франции, где считается национальным блюдом этой страны. Французы даже отмечают праздник, посвященный съедобному каштану. Эти орехи очень часто используют в приготовлении мороженого, пирожных и других десертов. В некоторых странах он является вторым хлебом, а также его используют, как заменитель кофе. Сейчас я вам расскажу, как просто и быстро готовить каштаны дома и угостить семью очень сытным и необычным лакомством.
Не стоит употреблять их в большом количестве, дабы не навредить своему здоровью и фигуре.
Как приготовить каштаны в духовке
Ингредиенты
Пошаговый рецепт
- Промыть 2 кг орехов каштана, обсушить, положить плоской стороной на доску и ножом сделать крестообразный надрез, чтобы во время готовки они не взрывались.

- Выложить их равномерным слоем разрезами вверх на противень, покрытый пергаментной бумагой. Выпекать при 200 градусах 15-17 минут.

- Еще горячими орехи очистить от кожуры, и можно кушать.

Видеорецепт
Процесс приготовления такого кушанья достаточно быстрый и понятный, но в этом видео вы можете более подробно рассмотреть, как правильно сделать крестообразный разрез, и что получится при полной готовности.
Я очень рада, что в нашей жизни появилась микроволновая печь, потому что в ней очень быстро и просто можно готовить множество блюд. С ее помощью вы сможете довести до готовности съедобные каштаны всего лишь за 5-7 минут.
Такие орехи вы можете употреблять, как полностью самостоятельное блюдо, или совмещать с мясными или рыбными продуктами. Сейчас я вам расскажу во всех подробностях, как довести их до полной готовности с помощью чудо-техники.
Как приготовить каштаны в микроволновке
Ингредиенты
Пошаговый рецепт
- Промыть все каштаны, которые у вас есть. На каждом из них сделать ножом крестообразный разрез.

- Положить их в посуду, которую можно использовать для микроволновой печи, и отправить в микроволновку.

- У каждого техника разная, мне было достаточно готовить их 5 минут. Вы можете достать орех через 5 минут и попробовать на готовность. Если потребуется, оставить в печи еще на пару минут. Готовые орехи будут шипеть.

Видеорецепт
Вот видео, в котором мужчина поделился своим опытом приготовления этих орехов в микроволновой печи. Понаблюдайте за процессом, чтобы полностью в нем разобраться.
И, наверное, самый доступный способ для многих – это жарка каштанов на обычной сухой сковороде. Главное, не дайте им подгореть, чтобы не испортить продукт.
Как готовить жареные каштаны
Ингредиенты
Пошаговый рецепт
- Всыпать пару килограмм каштанов в глубокую посуду, залить горячим кипятком и оставить на 5 минут. После этого их скорлупа станет более мягкой.

- Затем необходимо слить воду, дать им остыть и на каждом сделать крестообразные надрезы, желательно с двух сторон, чтобы потом можно было легко снять кожуру.

- Разогреть на огне сковороду, положить на нее одним слоем каштаны и обжарить на среднем огне с двух сторон по 20 минут.

Видеорецепт
Если у вас остались вопросы, вы можете посмотреть это видео, в котором очень подробно показан каждый шаг приготовления орехов на сковороде.
Рекомендации к приготовлению
- Перед тем, как готовить съедобные каштаны, нужно знать, какую пользу и вред они могут принести. Съедобный орех оказывает противовоспалительный эффект, а также повышает иммунитет. Но употребление его в большом количестве может нанести вред здоровью и фигуре человека.
- Существует множество рецептов приготовления блюд из каштанов – его можно добавлять в салаты, делать суп-пюре, использовать для приготовления десертов и многое другое. Но употреблять его просто в жареном и запеченном виде тоже очень привычно во многих странах.
- Первое, что можно приготовить из каштанов – это добавить их к курице или любому другому мясу, именно так делаю я.

Варианты подачи
- Подают их остывшими в общем блюде.
- Снимать с них скорлупу лучше в еще теплом виде, так легче.

Варианты приготовления
Уважаемые читатели, вот мы с вами и узнали простые рецепты о том, как приготовить каштаны в домашних условиях. А теперь я хочу оставить для вас несколько простых идей приготовления вкусных блюд, которые станут отличной закуской для вас и ваших гостей.
- Мы часто избегаем готовить фасоль, потому что ее очень долго варить, а мы же так любим все делать быстро и вкусно. Вареную фасоль можно хранить в холодном месте неделю, поэтому вы можете отварить ее в любое время и оставить в холодильнике ждать своего часа. Когда в запасе есть такие бобовые, вы очень быстро и просто сможете приготовить суп из красной фасоли. Это блюдо насытит ваш организм белками и другими полезными веществами.
- Рекомендую попробовать лобио из красной фасоли. Это вкусное, острое блюдо грузинской кухни, которое теперь каждая хозяйка может приготовить дома. Его можно есть горячим в виде супа, и холодным в виде закуски. Забирайте этот рецепт в свою кулинарную книгу и почаще дополняйте свой обеденный стол интересной пищей.
- Останемся на кухне этой страны, и приготовим —баклажаны по-грузински—. Этот овощ я люблю в любом виде и, кстати, он сохраняет свои полезные свойства при любой обработке, что является для нас огромным плюсом. Воспользуйтесь этим рецептом, и вы получите довольно пикантную закуску на все случаи жизни.
- Продолжим легкую, овощную тему, и заберем в свою кулинарную копилку очень быстрый и вкусный рецепт кабачков в духовке. Кабачки относятся к тем продуктам, которые можно варить, жарить и выпекать, совмещая с абсолютно разными ингредиентами. Я очень люблю запеченные блюда, потому что мы получаем от них больше пользы, а вкус таких блюд очень интересный и необычный.
- А здесь вы найдете рецепт фаршированных шампиньонов, приготовленных в духовке и мультиварке. Готовятся они очень быстро и получаются довольно вкусными. Вы с легкостью сможете угостить ими гостей во время любого мероприятия.
mahnem-ru.ru
4 основных способа и полезные рекомендации
В большинстве европейских стран жареные каштаны являются уличным лакомством. Деревья с этими чудо-плодами растут просто на улицах городов, а потому попробовать блюдо может любой турист по вполне доступной цене. У нас же отведать вкус этого нежного орешка можно только в ресторане, либо попробовать приготовить его собственноручно дома. Только как жарить каштаны?


На вкус жареные каштаны довольно необычны и понравятся далеко не всем, как и любой другой продукт. Но попробовать стоит, тем более что это не только вкусно, но и очень полезно. Основной нюанс – научиться правильно их готовить.
Итак, осваиваем искусство приготовления жареных каштанов.
Польза и вред жареных каштанов

Каштан содержит большое количество растительного белка, и употребление в пищу этого продукта очень полезно. Особенно незаменим он для приверженцев вегетарианского питания, поскольку способен полностью обеспечить организм белком, который они исключают, отказываясь от мяса.
Но, несмотря на всю пользу каштана-ореха, существует и ряд противопоказаний к его употреблению. Поэтому прежде чем кушать его, необходимо обратить внимание на собственное здоровье и оценить все «за» и «против».
Положительные качества каштанов
Итак, к полезным свойствам ореха относятся следующие особенности.
- Высокая энергетическая ценность. Двумя, тремя каштанами можно наесться, и не вспоминать о чувстве голода полдня. Хорош продукт и для любителей покушать ночью или перед сном. Можно скушать каштан перед сном и спокойно спать до утра, сытым и не боясь за фигуру. Для людей, чьи постоянные спутники – это усталость и слабость, каштаны – лучший помощник.
- Отличный вариант разнообразить меню. Этот универсальный орех можно жарить, варить, запекать и готовить из него салаты. Если традиционные крупы, макароны и картофель в качестве гарнира просто надоели, то как дополнение к мясу или рыбе можно приготовить каштаны.
- Насыщает организм витаминами и микроэлементами не в ущерб тонкой талии. Как отмечалось выше – каштаны содержат много белка, кроме того, они являются кладезем витаминов и минералов. В разумных количествах продукт не только принесёт пользу, но и поможет насытить организм всем необходимым во время диеты. Спортсмены могут употреблять продукт как источник белка после тренировок.
- Универсальное лекарственное средство. Полезен каштан-орех при заболеваниях дыхательных органов, тромбофлебите, варикозе. А отвар плодов, коры или листьев поможет снять острые симптомы геморроя и убрать проблемы с кожей.
- Является источником женского здоровья. Представительницам прекрасного пола рекомендуется продукт при маститах, мастопатии.
Противопоказания
В любом случае, если существуют малейшие проблемы со здоровьем, прежде чем вводить в рацион каштаны, следует проконсультироваться с врачом.
Не рекомендуют их кушать при:
- аллергии;
- плохой свёртываемости крови;
- остром гастрите и язвенной болезни желудка;
- нарушении менструального цикла;
- беременным женщинам;
- низком АД;
- проблемах со стулом;
- полноте.
Какие каштаны выбрать?

Прежде чем понять, как правильно жарить каштаны, следует научиться выбирать орех. Бывают плоды съедобных и несъедобных растений. Необходимо помнить, что кушать всякий каштан нельзя, поскольку некоторые орехи могут быть даже ядовиты.
Традиционно в кулинарии используют:
- посевной каштан;
- американский;
- городчатый, или японский;
- мягчайший, или китайский;
- каштан низкорослый.
Для еды подходят указанные сорта каштанов с шипастой скорлупой, цвет которой непременно должен быть зелёным. Плоды должны быть вытянутой формы, внешне похожей на обыкновенную луковицу с небольшим хвостиком.
А вот бугристые, круглые плоды конского каштана лучше даже не пытаться кушать, потому что это как минимум – пищевое отравление.
Как жарить каштаны в домашних условиях – основные способы
Когда каштанчики выбраны, можно начинать их приготовление. Наверняка никого не оставит равнодушным вкус жареных каштанов. Давайте узнаем, как пожарить каштаны в домашних условиях. Способов существует несколько, но любой из них должен начинаться с переборки плодов.
Прежде всего необходимо выкинуть все повреждённые, помятые, потрескавшиеся или подпорченные экземпляры. Хорошие орешки следует тщательно вымыть губкой и засыпать в ёмкость с водой.
Готовить можно только потонувшие в воде орешки, те плоды, которые всплыли, без жалости отправляем в мусорное ведро.
Выбранные, хорошие плоды необходимо оставить в воде минимум на 15 минут, после просушить полотенцем и проколоть вилкой, чтобы в процессе жарки не разорвалась скорлупа.
На сковороде

Пожарить каштаны просто на сковороде совсем несложно. При этом получается вкусное и полезное блюдо.
- Для жарки каштанов не подойдёт тонкая и маленькая сковорода. Необходимо взять сковородку с толстыми бортами и дном и достаточно вместительную.
- Масла должно быть столько, чтобы оно полностью покрыло бобы, а сверху лучше положить увлажнённые салфетки, чтобы каштаны не пересохли.
- Каштаны при накаливании начинают взрываться, и удержать эти вкуснейшие орешки от выскакивания из сковороды сможет крышка.
- Жарить их следует примерно полчаса на среднем огне.
- Чтобы не пережарить каштаны, время от времени необходимо их встряхивать в процессе жарки, но под закрытой крышкой. А можно периодически помешивать лопаткой.
- Определить готовность каштана можно, просто надавив на него. Готовый каштан будет мягким.
- Выкладывать готовый продукт необходимо на бумажные полотенца, чтобы убрать лишний жир.
Подавать готовые, очищенные каштаны-орехи можно, присыпав солью, или сахаром. Здесь выбор на любителя!
В духовке
Если вы не знаете, как жарить каштаны в домашних условиях, выбирайте способ приготовления их в духовке. Пожаренные таким способом они сохранят все свои полезные вещества и при этом не напитают лишнего масла.
Для этого необходимо выполнить ряд действий.
- Разогреть духовку до 200 градусов.
- Перебранные, промытые и высушенные плоды надрезать или наколоть.
- Выложить подготовленный продукт на смазанный растительным маслом духовой лист разрезом вверх.
- Сбрызнуть плоды водой и отправить запекаться не более чем на 20 минут.
- Чтобы каштаны не пригорали, периодически необходимо их двигать.
- Когда плод станет мягким, а сама скорлупа легко начнёт трескаться, можно доставать каштаны, остужать и чистить.
Каштаны готовы! Можно подавать их как гарнир, или самостоятельное блюдо.
В микроволновке
Еще один способ приготовить каштаны быстро дома – это пожарить их в микроволновой печи. Процесс подготовки этих нежных плодов такой же, как и в предыдущих двух случаях, а вот готовить их придется в два этапа.
- Подготовленные каштаны выложить в глубокое блюдо для микроволновки, накрыть влажными салфетками, отправить в микроволновку на 5 минут при максимальной мощности. Не ленитесь и каждые полторы минуты помешивайте орехи.
- На втором этапе следует добавить в блюдо растительное масло и запекать ещё 15 минут, помешивая с той же периодичностью.
В аэрогриле

Рецепт приготовления каштанов в аэрогриле аналогичен запеканию в духовом шкафу.
- Плоды перебрать, замочить, просушить и надрезать.
- Выложить хорошие орешки на противень аэрогриля.
- Печь каштаны около получаса при температуре 180 градусов.
- Есть один секрет запекания каштанов в этой стеклянной кастрюле – нижнюю и верхнюю решетки необходимо закрыть фольгой. Тогда образуется эффект пароварки и орехи не пересохнут и не станут твёрдыми.
Как чистить жареные каштаны?
Очистить от скорлупы можно каштан, просто надавив на него. Скорлупа начнёт сама отставать и достаточно просто убрать её.
Начинать очистку необходимо сразу после приготовления бобов, в течение десяти минут, поскольку снять скорлупу гораздо проще с тёплых орехов. После того как каштан остывает, скорлупка становится твёрже и снимается сложнее.
Очищать орешек надо не только от верхней кожуры, а и от внутренних плёночек и перепонок.
Чтобы кожура проще снималась, перед тем как жарить каштаны, можно поставить их на короткое время на паровую баню. Оборачивают также готовый продукт во влажное полотенце, чтобы легче его очистить.
Итальянцы и французы пользуются особым секретом очистки готовых каштанов – помещают их в пакет. Так каштаны не только легче чистятся, но и дольше остаются тёплыми.
Полезные рекомендации
Чтобы дома собственноручно приготовить блюдо, которое не будет уступать ресторанному, стоит обратить внимание на некоторые полезные рекомендации.
- Перед жаркой несколько минут проваривать каштаны.
- Обязательно делать накол или надрез каждого ореха. Так они не будут выстреливать со сковороды и проще будут чиститься.
- Выкладывать бобы в ёмкость для приготовления можно только в один слой.
- Не нужно долго жарить орехи, чтобы они не стали твёрдыми.
- Хранить сырые каштаны можно недолго, буквально пару дней, в прохладном месте.
- Продлить срок годности готового блюда можно, положив его в морозилку.
Заключение
Каштан – это чудесный деликатес, очень полезный для организма и имеющий большую пищевую ценность. Как оказалось, готовить эти нежные бобы не так сложно. При этом кушать его можно как самостоятельное блюдо, гарнир, добавлять в салат или суп и даже подавать в качестве десерта.
Такой необычный продукт разнообразит повседневное меню и станет экзотической изюминкой праздничного стола. Он не только принесёт радость вашим вкусовым рецепторам, но и быстро и надолго утолит чувство голода.
adella.ru
Как варить каштаны в кожуре в домашних условиях

Опубликовано 04.12.2016
Разместил: Dryad [offline]
Калорийность: Не указана
Время приготовления: 60 мин Многие пробовали каштаны, запеченные над огнем. Предварительно их всегда надрезают, чтобы они не взорвались при термообработке. Каштаны, приготовленные над огнем – прекрасная закуска или перекус, напоминающий орешки. Только их едят горячими, снимая подпаленную кожуру.
Немногие знают, что каштаны можно так же запекать в духовке или отваривать в воде. Вареные каштаны получаются не менее вкусными, чем приготовленные на огне, и могут быть поданы как самостоятельная закуска либо использоваться как ингредиент во множестве интересных европейских рецептов. Посмотрите еще такой простой пошаговый рецепт с фото ризотто с грибами и каштанами.
Перед вами пошаговая инструкция как правильно варить каштаны. Если вы хотите удивить своих друзей и близких интересным необычным блюдом, вы должны узнать как варить каштаны в кожуре в домашних условиях.
Нам понадобятся:
– 0,5 кг. каштанов,
– примерно 2 литра воды,
– 1 ч.л соли,
– лавровый лист по желанию.

Каштаны необходимо тщательно промыть. Затем острым ножом каждый каштан нужно надрезать “по экватору” с более округлого бока. Не по всему периметру, а лишь с выгнутой стороны, чуть захватывая по краям.
Будьте осторожны, не порежьтесь. Для надежности можно зафиксировать каштан орехоколом.
Надрезать нужно только толстую кожуру и слой тонкой кожицы внутри. При этом старайтесь не задеть самой мякоти каштана.

Теперь, когда все каштаны надрезаны, можете считать, что самое трудное позади. Осталось только правильно сварить каштаны. Выкладывам их в кастрюлю с холодной водой. Вода должна полностью покрывать каштаны. Ставим кастрюлю на огонь, добавляем соль и лавровый лист. Доводим воду с каштанами до кипения.

Варим каштаны в течении примерно 40 минут, если каштаны крупные. Если средние, то будет достаточно получаса.

В процессе варки вода окрасится в темно-коричневый цвет, а правильно надрезанные каштаны широко раскроются на месте среза, обнажая желтоватл-белую мякоть.

Сливаем воду с готовых каштанов, чуть остужаем перед тем, как подать, чтобы не обжечь руки. Обратите ваше внимание и на этот необычный рецепт песочного печенья в виде каштанов.

Чистить вареные каштаны удобнее, пока они горячие и влажные, так кожура снимается вместе с внутренней кожицей. После остывания кожица прилипает к каштану и снять ее будет проблематично.
Правильно надрезанные каштаны очень легко чистить, они как фисташки – уже на треть приоткрыты.
Подавайте вареные каштаны в качестве закуски, снека или используйте как ингредиент разнообразных блюд. Теперь вы знаете как варить каштаны в кожуре в домашних условиях, так что сможете удивить своих гостей необычным блюдом.
namenu.ru
Как жарить каштаны – как приготовить в домашних условиях на сковороде, в духовке и мультиварке
Ирина Камшилина
Готовить для кого-то гораздо приятней, чем для себя))
Для приготовления вкусного гарнира, десерта, первых блюд или салатов можно использовать плоды посевного каштана или благородного – они имеют коричневую блестящую кожуру и морщинистые ядра. Тем, кто хочет попробовать такое лакомство, стоит узнать, как готовят каштаны европейские повара.
Статьи по темеКак есть каштаны
Этот уникальный продукт многие хозяйки и повара используют не только как самостоятельное блюдо, но и делают из него супы, плов и пр. Единственное, что при этом важно учитывать, это то, что есть каштаны можно исключительно горячими, как только достанете из духовки или из сковороды, потому как вкус экзотического ореха будет тускнеть по мере его остывания.
Как очистить каштаны от кожуры
Чтобы насладиться вкусом ореха, сначала правильно его подготовьте: отберите пригодные для еды плоды, залив водой – те, что всплывут, соберите и выбросите, а с остальными уже продолжайте работать. Сделайте надрезы крестовидной формы со стороны острого края, воспользовавшись ножницами или вилкой, отправьте их жариться. От данного действия зависит, насколько легко потом будет очистить каштаны от кожуры, а также это то, с чего начинается любой рецепт жареных каштанов.
Какие каштаны можно употреблять в пищу
В кулинарии жареные каштаны – известное блюдо, обладающее потрясающим вкусом. Прежде чем жарить орехи самостоятельно, нужно знать, какие они бывают. Итак, употреблять в пищу каштаны можно те, которые покрыты шипастой скорлупой зеленого цвета. Съедобными считаются вытянутые плоды, по внешнему виду и форме напоминающие луковицу с маленьким хвостиком на остром конце – как на фото.
Стоит отметить, что бугристые круглые орешки (конские) использовать для приготовления блюд категорически запрещено, потому как в лучшем случае это грозит вам пищевым отравлением. Такие плоды растут на деревьях среди крупных разлапистых листьев в средней полосе России, поэтому жителям теплых регионов лучше все же не рисковать и при желании приготовить каштаны, выбрать и купить их в ближайшем магазине.


Польза и вред жареных каштанов
Если хотите попробовать экзотическое блюдо, то нужно разобраться, стоит ли вам его употреблять. Рассмотрите, какова польза и вред жареных каштанов:
- Из положительных качеств стоит особое внимание обратить на состав плодов: витамины (холин, бета-каротин, витамины группы А, В, С, Е, K, PP, в том числе и аскорбиновая кислота) и минеральные вещества (фосфор, калий, кальций, цинк, железо).
- Немаловажную роль в создании положительной характеристики продукта играет его пищевая ценность и состав: вода, зола, насыщенные жирные кислоты, моно- и дисахариды, пищевые волокна.
- К противопоказаниям к употреблению каштанов можно отнести то, что в жареном виде они содержат углеводы и большое количество крахмала, а это является неприемлемым для людей, склонных к полноте.
Калорийность каштанов жареных
Одним из самых популярных съедобных сортов являются сладкие каштаны. Калорийность каштанов жареных составляет порядка 180 калорий на 100 граммов веса, поэтому употребление их в небольшом количестве не повлияет негативно на ваши параметры. В жареном виде экзотический орех содержит много углеводов и растительный белок, что особенно понравится тем людям, которые не едят мясо.
Как жарить каштаны в домашних условиях
Столь необычный ингредиент можно использовать для разных блюд: первых, вторых, десертов, но начало каждого рецепта – это тепловая обработка. Как жарят каштаны? Способов существует несколько. Можно жарить каштаны на обычной или специальной сковороде с дырочками, запекать в духовке, варить. Ознакомьтесь с рекомендациями, которые помогут вам понять, как пожарить каштаны в домашних условиях.


Как жарить каштаны на сковороде
Представленный способ – это классический метод приготовления съедобных плодов. Прежде чем жарить каштаны на сковороде, их нужно замочить, а после уже использовать, причем взяв только те, что упали на дно миски. Пошаговая инструкция:
- Проколоть каждый плод вилкой или надрезать.
- Выложить орехи в наполненную горячим маслом сковороду, сверху накрыть бумажным полотенцем. Салфетки во время жарки несколько раз смачивать – благодаря этому плоды не пересушатся.
- Накрыть посуду крышкой и жарить 30 мин., сделав средний огонь. Рекомендуется встряхивать периодически орешки, не открывая крышку.
- Подать блюдо, подсолив или присыпав сахаром – кому как захочется.
Те, кто считает, что жареные плоды слишком сухие, могут проварить их с молоком – сочетание просто превосходное! Для этого нужно:
- Очистить уже поджаренные орехи от пленки, влить молоко, чтобы жидкость покрыла их на 2 см выше.
- Добавить пару ложек меда, палочку корицы.
- Поставить блюдо томиться, пока главный ингредиент не станет мягким. Перед отправкой лакомства на огонь можете добавить еще кедровый жмых – так вкус десерта станет еще интереснее.
Как приготовить каштаны в духовке
Запечь экзотический орех можно и с использованием духового шкафа – процесс даже проще, чем жарка на сковороде. Известный способ, как приготовить каштаны в духовке заключается в следующем:
- Разогреть духовку.
- Сделать надрезы на каждом плоде.
- Выложить заготовку одним слоем на противень, оставить запекаться на 35 минут.
- Открыть духовку и подать лакомство. Из части экзотического ореха можно еще приготовить, например, салат: к очищенным плодам добавить овощи и макароны твердых сортов, а затем всю эту массу рекомендуется смешивать с соусом из оливкового масла и лимонного сока.


Каштаны в микроволновке
Данный способ быстрый и безопасный, если перед закладкой продукты надрезать или проткнуть вилкой – это позволит выходить пару и избежать «взрывания». Каштаны в микроволновке готовить просто:
- Сложить плоды в неглубокую, но широкую тарелку, предназначенную для микроволновки.
- Немного подсолить продукт, влить 3 столовые ложки горячей воды. Жарить таким способом нереально, но орехи можно пропарить для легкой очистки.
- Закрыть посуду крышкой (не стеклянной тарелкой) или пленкой, оставить блюдо минут на 8, сделав мощность техники максимальной.
- Попробовать одну штучку, затем либо продолжить процесс, либо подать лакомство к столу, налив на тарелку любимый соус.
Как приготовить каштаны в домашних условиях – рекомендации шеф-поваров
Полезный и содержащий множество витаминов и белка продукт по нраву многим. Однако не всем известно, как приготовить каштан, а чтобы вы насладились этой закуской дома, а не в ресторане, следуйте таким рекомендациям:
- Перед тем, как готовить каштаны на сковороде, их все нужно обязательно надрезать – так они не будут «выпрыгивать» при нагревании.
- Выкладывать сырые ингредиенты в сковороду нужно в один слой, при этом посуда не должна долго находиться на плите, в противном случае орешки получатся слишком твердыми и жесткими.
- Снимать кожуру нужно, как только продукт приготовится, иначе потом это сделать будет намного сложнее.
- Если рассчитываете хранить съедобные каштаны, то знайте, что свежие плоды можно держать в прохладном месте буквально несколько дней, иначе они станут сухими и потеряют блеск. Печеный, вареный или жареный орех будет храниться дольше, если спрятать его в морозилку.
Видео: Как жарить каштаны
 Как Жарить Каштаны. Наши СЕКРЕТЫ.
Как Жарить Каштаны. Наши СЕКРЕТЫ.
sovets.net
Сколько варить каштаны по времени?
Какие только экзотические продукты не используют кулинары для приготовления гастрономических шедевров! Например, в некоторых кухнях огромной популярностью пользуются каштаны. Они по вкусу напоминают отварной картофель с легкими ореховыми нотками. Если вы хотите попробовать себя в роли шеф-повара ресторана, предлагаем узнать, сколько варить каштаны.
Сколько по времени варить каштаны?

Тепловая обработка каштанов имеет особенности. И обязательно соблюдать установленное время. Длительность их варки будет составлять около 10-15 минут. Но прежде чем мы обсудим тонкости приготовления каштанового угощения, хотелось бы отметить, что далеко не все каштаны пригодны к употреблению в пищу.
Так называемые съедобные каштаны продаются в продуктовых магазинах в свежем и замороженном виде. Такие каштаны произрастают не везде, а в некоторых странах Европы и в южной части нашей страны.
На заметку! Есть еще так называемые конские каштаны, которые не под каким предлогом в пищу употреблять нельзя ввиду содержания высокой концентрации дубильных компонентов. Такие плоды имеют колючую оболочку.
А вот у съедобных каштанов немного неправильная форма. С одной стороны они слегка заострены, а другая – приплюснута.
Совет! Покупать каштаны для приготовления своих блюд желательно поздней осенью, именно в этот период они созревают.
Перед варкой каштаны обязательно нужно подготовить. Сначала все плоды перебирают и хорошенько промывают проточной водой. Далее каштаны заливают охлажденной водичкой и оставляют на треть часа. А вот теперь интересный момент – употреблять в пищу мы будем только те каштаны, которые остались на дне посуды. Если каштановые плоды всплыли на поверхности воды, мы их сразу выбрасываем.
Теперь каждый плод необходимо надрезать или проколоть. Это необходимо, чтобы оболочка или так называемая скорлупа не взрывалась в процессе тепловой обработки, а внутренность каштана полностью и равномерно приготовилась.

Погружаем каштаны в водичку и доводим до состояния кипения. По истечении пяти минут мы сливаем воду, а каштаны заливаем еще раз охлажденной водой. На этот раз мы варим каштаны уже до готовности. Сколько варить каштаны в кожуре? Вторичная варка занимает четверть часа.
На заметку! Каштановый отвар можно использовать в качестве основы для приготовления любых первых блюд.
Отварные каштаны проверить на готовность достаточно просто – проткните или разрежьте пополам плод. Внутренняя часть должна быть мягкой. В любом случае перед употреблением каштаны необходимо очищать от скорлупы. Да, именитые шеф-повара советуют лакомиться таким кушаньем только в горячем виде, поскольку после остывания отварные каштаны утрачивают свои потрясающие вкусовые качества.
Как уже было сказано, в магазинах продаются съедобные каштановые плоды в замороженном виде. Сколько минут варить такие каштаны? Достаточно и 10 минут. Время засекаем с момента закипания жидкости.
Совет! Отварные каштаны могут стать отличной закуской либо гарниром к мясному угощению. Также пюре используется для приготовления десертов и выпечки.
Еще каштановые плоды можно обжаривать и запекать в духовом шкафу. Кстати, жарка у вас отнимет немного времени. Достаточно буквально 5-7 минут, при условии, что вы будете томить каштаны на максимальном огне. Но до готовности каштаны не дойдут. Затем убавляют огонь, накрывают сковородку крышкой и продолжают их томить еще тридцать минут. Можно ничего и не добавлять, кроме соли и, к примеру, сушеных прованских трав.
В духовом шкафу каштаны запекаются чуть дольше. Их можно выдержать до того момента, пока скорлупа треснет. Затем очистить каштановые плоды, а мякоть уже довести до готовности путем варки.
Кстати, если вы все-таки решили на такой кулинарный эксперимент, попробуйте каштаны сварить в пастеризованном молоке. Вкус угощения получится невероятным. Еще добавьте по готовности топленое сливочное масло и немного соли.
Кулинарная экзотика
Не в каждой семье на обед или к ужину готовят каштаны. Но если вы любите постоянно экспериментировать на кухне, это блюдо для вас. Предлагаем вам пожарить каштаны, но только не забывайте, что нужно выбирать специальные съедобные плоды. Каштаны, которые растут на деревьях вашего города, не подойдут. Тем более обходите стороной конские плоды. Несмотря на то, что их используют в альтернативной медицине, к употреблению в пищу они не пригодны.

Ингредиенты:
- каштановые плоды – 300 г;
- соль – одна щепотка.
Приготовление:
- Нам понадобится сковорода с утолщенным дном. Лучше всего использовать чугунную кухонную утварь.
- Каштаны перебираем, удаляем испорченные плоды. Желательно выбрать каштаны примерно одинакового размера, чтобы они равномерно прожарились.

- Чтобы во время жарки каштановая скорлупа не взорвалась, мы надрежем каждый плод. Только предварительно не забудем их промыть фильтрованной водичкой.

- Кстати, надрез поможет вам рассмотреть каждый каштан внутри. Если плод испорченный, его сразу выбрасываем.

- Далее выкладываем каштановые плоды в миску и заливаем охлажденной водичкой, добавляем соль и размешиваем.
- В таком виде оставляем на треть часа.

- По истечении отведенного времени каштаны обязательно просушиваем салфеткой и выкладываем их одним слоем на раскаленную сковороду.

- В течение 5-7 минут, периодически перемешивая каштаны, прожариваем их.
- Затем убавляем огонь до минимума и томим каштановые плоды еще полчаса.
Совет! Отличным дополнением к этому угощению станет сливочный или сырный соус. Нотки пикантности угощению придаст чеснок.
Читайте также:
Перед подачей к столу отварные или обжаренные каштаны обязательно нужно очистить от скорлупы. Вы можете добавить любой соус на свое усмотрение. Если приправить каштановую мякоть сахарным песком или сладким сиропом, получится отличный и совсем необычный десерт, который придется многим по вкусу. Очень важно знать и соблюдать установленное время тепловой обработки, поскольку в сыром виде каштаны никакой пользы вашему организму не принесут. Приятного аппетита!
Статья принадлежит сайту whattimes.ru При копировании ссылка на источник обязательна.
whattimes.ru
Как сварить каштаны чтобы легко чистились
Пришел сезон каштанов, и в Японии домохозяйки готовят вкусные блюда из них. Но чистить каштаны — это так обременительно… Поэтому сегодня я вам расскажу секрет, который поможет вам легко очистить каштаны от кожуры.
Чистите каштаны, пока они не остыли
Варите каштаны 2 минуты. После того, как отключите огонь, оставьте каштаны примерно 15 минут. Когда вода немного остынет, достаньте каштаны и, пока они теплые, очистите от кожуры. Важно, чтобы каштаны были теплыми! Если каштаны остынут, то кожура будет плохо отходить. В этом случае поместите снова каштаны в кастрюлю с теплой водой. При необходимости включите огонь.
Так как кожура легко будет счищаться, будьте осторожны — не порежьте пальцы!
Съедобные каштаны используют не только как самостоятельное блюдо, но и для приготовления десертов, супов и гарниров. Сегодня эти блестящие плоды можно найти в супермаркетах. Однако неискушенные люди сталкиваются с проблемой — как чистить каштаны в домашних условиях.
Способы очистки
Первое, что необходимо сделать при очистке — снять верхнюю колючую кожуру. Она защищает молодой орех и служит показателем его зрелости. Когда каштан поспеет и станет съедобным, околоплодник сам лопнет по шву, выпустив семя наружу. Если орех не выпал, то освободить его можно, нажав пальцами на кожуру по краям разделительной линии.
Гораздо сложнее снять внутреннюю скорлупу. У зеленых орехов она белая, у незрелых — пятнистая, а у съедобных — коричневато-красная. Почистить каштаны от кожуры можно несколькими способами. Во всех случаях применяется термическая обработка.
На сковороде
Можно использовать классический способ, предполагающий обжаривание каштанов на сковороде:
- Промыть орехи от грязи и пыли. Лучше брать плоды, которые уже очищены от верхней кожуры.
- Чтобы каштаны не лопались и не взрывались, каждый из них можно надрезать «крестом» либо наискосок.
Прокалить глубокую сковороду с толстым дном. Можно использовать чугунную. Керамическая и тефлоновая не подойдут.
Снять сковороду с плиты и очистить каштаны от кожуры.
После прожарки скорлупа станет хрупкой, достаточно сжать орех в руке, и она сразу же лопнет. Очищенные плоды можно есть вместе с тонкой бурой кожицей, плотно облегающей ядро, а можно убрать и ее, залив каштаны кипятком. После этого шкурку можно с легкостью снять ножом.
В микроволновке
Второй способ очистки каштанов в домашних условиях предполагает обработку в микроволновой печи:
- Промыть плоды, удалив с них скопившуюся грязь и пыль. Отобрать подпорченные экземпляры.
Прежде, чем ставить каштаны в микроволновку, необходимо сделать глубокие крестообразные (продольные) насечки, либо срезать носики. В противном случае плоды могут полопаться.
В духовке
Третий способ описывает, как очистить каштаны от кожуры посредством духовой печи:
Уложить чистые и сухие орехи на противень.
Пропечь плоды в течении 13 минут, не допуская подгорания.
После этого скорлупа станет мягкой, что позволит без проблем почистить орех.
В горячей воде
Можно опробовать и другой вариант:
- Вскипятить в кастрюле воду.
Промыть сырые каштаны и добавить их в кастрюлю. Варить 2-3 минуты
Выключить плиту и оставить плоды в горячей воде примерно на 15 минут.
После этого можно подвергнуть каштаны чистке. Но они должны быть теплыми. Если с остывших плодов кожура снимается плохо. В данном случае орехи нужно снова поместить в кастрюлю с теплой водой. При необходимости можно включить огонь.
Теплые орехи лучше доставать из воды по одному, чтобы они не успевали остыть. Так получится сэкономить время, а скорлупа будет сниматься легче.
Подведение итога
Чистить каштаны в домашних условиях не сложно, если делать это правильно. Каштановые ядра очень вкусные и полезные, с их помощью можно приготовить различные блюда. Плюс ко всему эти плоды очень питательны, можно съесть несколько штук и насытиться, не перегрузив желудок. Несмотря на то, что орехи очень калорийны, они могут стать отличной составляющей вегетарианской диеты.
Тот, кто бывал в Европе на Рождество, обязательно пробовал жареные каштаны. Пройти мимо них невозможно: заманчиво пахнущие плоды продают на каждом углу, быстро и ловко упаковывая « с пылу, с жару» в бумажные кулёчки. Однако каштаны – не только полезный стрит-фуд, подкрепляющий силы в холодную погоду. В умелых руках кондитеров они легко превращаются в изысканный десерт, известный как Marrons glacés. Это крупные плоды особого сорта, проваренные в сахарном сиропе, своего рода цукаты, рецепт которых известен нам ещё со Средневековья.
Любопытно, что в Турции глазированные каштаны считают собственным национальным изобретением и называют Kestane Sekeri. Восточное лакомство ничем не отличается от европейского аналога: ни вкусом, ни способом приготовления, ни ценой – достаточно высокой, ведь речь идёт о деликатесном продукте. Жареные плоды Castanea sativa в турецких городах также не редкость.
В России съедобные каштаны не получили широкого распространения, поскольку теплолюбивые деревья, приносящие эти вкусные орехи, растут только на юге страны – в Краснодарском крае. Так что если хочется попробовать очень полезный плод, лучше отправиться поздней осенью, либо на зимние праздники в Италию, Францию, Испанию, Португалию, Турцию, или, например, Китай и Таиланд.
Как едят каштаны в разных странах
Куда бы мы не поехали, готовить ароматные орехи торговцы стрит-фудом будут примерно одинаково. На небольших тележках устанавливаются жаровни – печи на дровах, а иногда на кристаллической соли, которая дольше горит и меньше расходуется. Подобный способ очень распространён в Испании.
Каштаны бросают на большие сковороды с дырочками и, периодически помешивая лопаткой, готовят до тех пор, пока скорлупа не начинает трескаться с характерным звуком. Продают лакомство по 10 – 15 штук (больше за один раз съесть трудно) в пакетах из крафт-бумаги. Во многих западных городах обязательно добавляют ещё одну пустую упаковку – для очищенной скорлупы.
Европейцы каштаны ничем не сдабривают, полагая, что вкус продукта хорош в чистом виде, без таких усилителей как соль или сахар. Согласно традиции, жареные плоды запивают глинтвейном или просто хорошим молодым красным вином. Если алкоголя не хочется, можно заменить его натуральным виноградным соком.
А в Китае или Таиланде каштаны бросают в вок вместе с мелкими камешками и постоянно потряхивают, чтобы плоды равномерно пропеклись. В отличие от европейских коллег, азиатские торговцы поливают орехи сахарным сиропом, для придания блеска и особой сладости.
Каштаны признаны одним из самых ценных продуктов осенне-зимнего периода. При регулярном употреблении, они вполне способны заменить витаминные комплексы, которые часто прописывают нам в это время года. Насыщая организм углеводами и белками, уникальные орехи заряжают нас энергией, улучшают работу сердечно-сосудистой системы, нормализуют состав крови, а также помогают бороться с хандрой, вызванной нехваткой солнца и холодами.
Способы приготовления
- Сырые орехи тяжелы для пищеварения, к тому же они трудно очищаются от скорлупы. Поэтому им рекомендована кулинарная обработка. Самые вкусные жареные и печёные плоды – их можно есть как отдельное блюдо или подавать на гарнир, а вот варёные лучше использовать для приготовления супов и пюре.
- Сначала принесённые из магазина орехи сортируют, удаляя испорченные экземпляры. Проще всего отправить своё приобретение в большую миску с водой, а затем выбросить как негодное всё, что всплывёт на поверхность.
- Непосредственно перед тепловой обработкой, каштаны моют и обсушивают бумажным полотенцем. Скорлупу надрезают или прокалывают, иначе при нагревании её разорвёт образовавшийся пар. Некоторые кулинары рекомендуют после этого выдержать орехи 2 – 3 часа в воде, отчего их вкус станет нежнее и богаче.
- Чистить плоды нужно тёплыми, как только они перестанут обжигать руки.
- Горячие, свежеприготовленные каштаны намного ароматнее и вкуснее холодных. По этой причине нежелательно готовить «про запас». Нужно брать порцию, которую удастся съесть сразу.
- Очень важно «не передержать» плоды на сковороде или в духовке, чтобы они не потеряли влагу.
Правильно надрезаем скорлупу
Если не нарушить целостность оболочки перед готовкой, нам вряд ли удастся полакомиться каштаном. Образовавшийся при нагревании пар превратит плод в мелкие крошки, которые разлетятся в разные стороны не хуже артиллерийского снаряда. А мы не только останемся без деликатеса, но и можем пострадать, если жарим на открытом огне и не пользуемся крышкой.
Есть несколько способов избежать подобной неприятности:
- глубоко проколоть орехи вилкой (примерно на 1/3)
- сделать крестообразный надрез ножом
- удалить острый «носик» плода, при этом захватив и немного мякоти
Последний вариант самый простой и быстрый, он убережёт наши пальцы, если округлый каштан выскользнет из-под ножа. Кроме того, крестообразный надрез раскрывается во время жарки и орех сильнее пересушивается. А вилкой не всегда удаётся до конца проткнуть твёрдую скорлупу и увеличивается риск взрывов в процессе готовки.
Как жарить на сковороде: кулинарные тонкости
Если мы готовим на плите, нам потребуется не более четверти часа, чтобы деликатный продукт дошёл до кондиции и не пересох.
Классический алгоритм обжарки, найденный на просторах Интернета и опробованный мной в тренировочных целях:
- Подготовленные плоды кладем в толстостенную глубокую сковороду, предварительно прогретую. Лучше, чтобы орехи поместились в один слой, но можно сделать и два. Важно: ни в коем случае нельзя брать сковороду с тефлоновым покрытием, иначе она будет безнадёжно испорчена. В идеале посуда должна быть чугунной.
- Обжариваем на небольшом огне (чтобы каштаны не растрескались), постоянно помешивая в течение 12–15 минут. По мере приготовления скорлупа плодов будет приобретать светлый оттенок, а отдельные места обуглятся до чёрного – это нормальное явление, которого не нужно бояться.
- О готовности продукта свидетельствует характерное потрескивание, распространяющийся по дому очень аппетитный картофельно-ореховый запах и появление мелких трещин на оболочке.
Вариант №2, с маслом:
- В сковороду наливаем растительное масло, прогреваем его, а затем выкладываем в один слой подготовленные орехи. Накрываем их увлажнёнными бумажными салфетками, чтобы защитить от пересыхания, и томим под крышкой на слабом огне в течение 20 минут. В некоторых рецептах предлагается обойтись без масла, используя сухую сковороду.
- Время от времени плоды нужно встряхивать, не открывая крышку. Салфетки увлажняем по мере высыхания.
- На готовых орехах скорлупа глубоко растрескивается и легко снимается.
- Если плоды всё равно покажутся жестковатыми, можно очистить их и дополнительно проварить в молоке. Жидкость должна покрывать основной ингредиент примерно на 2 см. В качестве натуральных ароматизаторов используется мёд (2 ст. л.) и корица (1 палочка).
Отсортированные каштаны промываем и обсушиваем. Отрезаем «носики» или делаем крестообразные надрезы.
Выкладываем в толстостенную сковороду. Наша альтернатива влажным салфеткам – тонкий, около 2 мм слой воды на дне посуды для готовки. Он создаст влажную среду, которая предохранит орехи от пересыхания.
Накрываем будущий кулинарный шедевр крышкой и ставим на небольшой огонь.
Сначала каштаны готовятся на пару и только затем обжариваются. В конце крышку можно снять, а плоды необходимо помешивать, чтобы не пригорели.
Готовые орехи очищаем от скорлупы – она удаляется очень легко и сразу же приступаем к пиршеству.
Каштаны получаются очень нежными и приятными на вкус. Рекомендую попробовать!
На мангале
- Промытые и перебранные каштаны поместим на 10 – 15 минут в тёплую воду.
- Крестообразно надрежем скорлупу на выпуклой стороне плода.
- Если нет специальной сковороды с дырочками для жарки каштанов, можно ограничиться обычной чугунной посудой с толстыми стенками, поставив её на решётку. В любом случае плоды следует выложить разрезом вниз и поместить в мангал на высокий слой углей.
- Обжарив продукт в течение 6 – 7 минут, при периодическом встряхивании, перевернём его на другую сторону и доведём до готовности.
- Когда плоды слегка остынут, их очищают и подают к столу.
Как запечь
Запечённые плоды – самые вкусные и полезные. Их добавляют в салаты и вторые блюда, делают сложный гарнир к мясу или поливают сладким соусом и подают как десерт. Запекать каштаны немного проще, чем жарить на сковороде, особенно если духовой шкаф оснащён грилем. Но можно обойтись и без этой функции.
Есть рецепты, где каштаны, перед тем как готовить в духовке, выдерживают в растворе со специями или сильно подслащённой воде.
Мы же предлагаем вариант из Средиземноморской кухни, блюда которой не только аппетитны, но и полезны для здоровья.
- Предварительно отсортированные и промытые каштаны следует надрезать по круглой стороне, лучше крестообразно, чтобы потом легче чистились. Глубина насечки должна составлять не менее 5 мм.
- Выкладываем плоды на противень, разрезом вверх. Слегка сбрызгиваем водой.
- Разогреваем духовку до 200ºС и отправляем в неё наши каштаны. Через четверть часа плоды нужно перевернуть и подождать ещё 5 минут, а если они покажутся недостаточно мягкими, то и больше.
- Сильно раскрытые надрезы свидетельствуют о готовности орехов.
Запечённые каштаны лучше всего употреблять с красным полусладким вином.
Микроволновка нам в помощь
Когда под рукой есть этот чудо-прибор, приготовление каштанов занимает около 10 минут, сводя наши трудозатраты к минимуму.
Орехи промываем, отбираем испорченные экземпляры. Делаем глубокие крестообразные насечки на выпуклой стороне или срезаем носики.
Выкладываем плоды в специальную посуду для микроволновки. Присаливаем нашу заготовку, если она не будет использоваться как десерт.
На дно посуды наливаем немного воды, буквально 2 мм.
Накрываем крышкой и отправляем готовиться при полной мощности в течение 6–8 минут.
Вот как красиво выглядят наши каштаны в микроволновке теперь! Ни дать, ни взять цветы, раскрывшиеся под утренним солнцем!
Пробуем это великолепие на вкус. Если мякоть орехов недостаточно мягкая, держим их в СВЧ-печи ещё 2 – 3 минуты.
Полностью готовые плоды очищаем и зовём семью к столу. Пусть каждый насладится таким изысканным лакомством.
Диетический продукт: как варить в кожуре
Для диетического меню идеально подходят отварные плоды. В них содержится меньше всего калорий.
Готовить каштаны очень просто: надрезав скорлупу, их бросают в кипящую воду, солят по вкусу, добавляют специи: лавровый лист, перец горошком и т. д. Время варки колеблется от 30 до 40 минут, в зависимости от размера плодов.
Как чистить
Если мы хотим заморозить южные орехи впрок или попробовать их сырыми, нам потребуется избавиться от жёсткой кожуры. Сделать это можно следующим образом:
- Делаем, как обычно, надрез на одной стороне плодов.
- Бросаем их в кипящую воду на 3 – 5 минут.
- Достаем и отправляем в морозилку на 4 – 6 часов.
- После этого ещё раз бланшируем и сразу же подставляем под струю холодной воды.
После этого контрастного душа, ядра будут буквально «выпрыгивать» из скорлупы.
Жареные или запечённые каштаны – одно из самых простых в приготовлении блюд, но, к сожалению, быстро приедается.
Несколько рецептов
Какими ещё деликатесами из этого продукта можно побаловать себя и близких?
Крем-суп по старинному рецепту
Нам потребуется:
- 400 г сырых каштанов
- 700 мл бульона из птицы
- 1 ст. л. растопленного сливочного масла
- 1 ч. л. муки
- 100 мл сливок, жирностью 10%
- соль и специи по вкусу
Как готовить
- Очищенные как описывалось выше, каштаны помещаем в кастрюлю. Туда же добавляем заправку из сливочного масла, растёртого с мукой.
- Вливаем заранее приготовленный бульон (из курицы или индейки на выбор), при необходимости досаливаем, кладём специи и варим до мягкости каштанов.
- Затем плоды пюрируем в блендере, добавляя немного жидкости, чтобы масса не получилась суховатой.
- Пюре ставим на водяную баню, огонь уменьшаем до минимума. Постоянно помешивая, соединяем каштановую массу с оставшимся бульоном.
- Доведя смесь до однородной консистенции, вводим в неё сливки и слегка взбиваем всё вместе, не снимая с водяной бани.
- Суп сразу же подаём к столу, украсив зеленью.
Вегетарианское жаркое
Подобное блюдо станет украшением любого стола, достойно конкурируя с привычным картофельно-мясным дуэтом. Лёгкое и сытное, оно в равной степени подойдёт и тем, кто следит за фигурой, и тем, кто предпочитает растительную пищу, и просто ценителям всего нового, изысканного и оригинального.
Ингредиенты:
- 300 г сырых очищенных каштанов (можно заменить консервированными или отварными)
- 500 г шампиньонов
- 50 г фундука
- ½ крупной луковицы
- 2 – 3 дольки чеснока
- 50 мл коньяка
- любимые острые специи
Приготовление
- Обжариваем нарезанные пластинками грибы. Вливаем коньяк и тушим, пока не выпариться вся жидкость.
- Измельчаем лук и чеснок, жарим их вместе, добавляем специи.
- Мелко нарезаем каштаны и орехи.
- Все ингредиенты смешиваем, выкладываем на противень и, подлив немного воды, отправляем в предварительно разогретую до 180ºС духовку. Запекаем примерно 40 минут.
Сладкая закуска с кофейным соусом
Первое и второе из замечательных южных плодов мы уже попробовали, наступило время десерта. Предлагаем очень простой и быстрый рецепт. Приготовленные по нему орехи можно подавать как самостоятельное блюдо или в качестве эффектного дополнения к мороженому.
Нам понадобится:
- 500 г отварных каштанов
- 100 мл крепкого, свежезаваренного кофе
- 2 яичных желтка
- ½ стакана сливок 35%-ой жирности
- по 3 ст. л. коньяка и сахарной пудры
Способ приготовления
- Как и сколько варить каштаны мы уже знаем, поэтому с их приготовлением вряд ли возникнут затруднения.
- Для соуса нам потребуется хорошо взбить желтки с коньяком, сливками и кофе.
- Получившуюся пышную, воздушную массу ставим на водяную баню, добавляем сахарную пудру и, часто помешивая, варим, пока не загустеет.
- Поливаем наши орехи соусом и подаём.
Каштаны стоит попробовать даже скептикам, которые с подозрением относятся к незнакомым, мало употребляемым в нашей кухне продуктам. Эти плоды дают большой простор для творчества и кулинарных экспериментов. Приятного всем аппетита!
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
mercabadom.ru
Невралгия код по мкб 10 – Межреберная невралгия – код по МКБ-10
код по МКБ-10, причины у мужчин и женщин, детей и подростков, симптомы, способы постановки диагноза, опасность и последствия
 Межреберная невралгия имеет широкую распространенность среди населения. Статистика показывает, что на данное заболевание приходится 9% от всех патологий периферической нервной системы.
Межреберная невралгия имеет широкую распространенность среди населения. Статистика показывает, что на данное заболевание приходится 9% от всех патологий периферической нервной системы.
Болезни подвержены люди в возрасте от 25 до 65 лет, у детей встречается редко. Половой зависимости не наблюдается.
Что это такое и код болезни по МКБ-10
 Межреберная невралгия – рефлекторный болевой синдром, который возникает при раздражении, воспалении или сдавливании межреберных нервов, их веточек или корешков в мышцах.
Межреберная невралгия – рефлекторный болевой синдром, который возникает при раздражении, воспалении или сдавливании межреберных нервов, их веточек или корешков в мышцах.
Сопровождается межреберная невралгия интенсивными приступообразными болевыми ощущениями в области груди или по бокам тела, иначе его еще называют торакалгия (грудной радикулит).
В МКБ-10 данное заболевание имеет код M79.2, вынесено в болезни костно-мышечной системы и дифференцируется с диагнозом острого коронарного синдрома, как разновидности ишемической болезни сердца.
Возможные места локализации боли при межреберной невралгии:
- верхний мышечный отдел грудной клетки под и над ключицами, боль иррадирует в шею, плечо, руку. Характерно при ущемлении нервных волокон в нижнем отделе позвоночника;
- загрудинная боль (кардиалгия) и боль между лопатками – невралгия верхнего грудного отдела позвоночника;
- болезненность между лопатками (чуть ниже подмышки), в левом боку и в районе сосков – характерна для лопаточно-реберной невралгии.
Боль в лопатках – это один из самых распространённых симптомов, и он не является отдельным заболеванием.
Причин для возникновения болей в области около лопаток множество: травмы или искривления позвоночника, межпозвоночная грыжа, радикулит, болезни сердца, легких и грудной радикулит — следовательно, не всякую боль под лопаткой можно отнести к межреберной невралгии и стоит подтвердить диагноз у специалиста.
На фото показано расположение межреберных нервов, сдавливание которых приводит к невралгии:


Причины возникновения и развития патологии
Невралгия — «болезнь нервов», не является отдельным заболеванием, это симптом какого-то патологического процесса в организме человека. И, прежде чем лечить торакалгию, нужно разобраться в причинах ее возникновения.
Как правило, это целая совокупность провоцирующих факторов:
- Демиелинизация – истончения и повреждение нервной оболочки, самая редкая причина.
- Заболевания позвоночника: сколиоз, деформирующий спондилез, остеохондроз, межпозвоночная грыжа.
- Травмы позвоночника.
- Интоксикации внешние (медикаментозные, бактериальные, токсичные).
- Инфекционные заболевания и воспалительные процессы (ОРВИ, лишай, плеврит, туберкулёз, склероз).
- Гормональные изменения.
- Возраст.
- Внешние факторы: алкоголизм, чрезмерные физические нагрузки, нарушения эндокринной и иммунной систем, переохлаждение, аллергия.

От чего еще появляется межреберная невралгия? Отдельное внимание следует уделить возникновению межреберной невралгии после кашля и пневмонии.
Пневмония является инфекционным заболеванием и ее осложнения могут служить причиной токсического поражения нервных волокон, а в сочетании с затяжным кашлем усиливается нагрузка на межреберную мускулатуру.
В итоге в мышцах, а потом и в нервных окончаниях, накапливается избыток молочной кислоты, что проявляется характерной болью.
У взрослых мужчин и женщин
Причины межреберной невралгии у женщин:
- Малоподвижный образ жизни.
- Женщины в период менопаузы, вследствие развития остеохондроза.
- Опухоли – их рост вызывает смещение внутренних органов с последующим смещением нервных волокон.
- Ношение узкого белья – ухудшает кровообращение и способствует возникновению воспалительного процесса в нервных волокнах.
- Недостаточный вес.
- Период во время беременности: наибольший риск возникновения межреберной невралгии у беременных женщин приходится на 3-й триместр, когда плод имеет большой вес (уменьшаются межреберные промежутки и увеличивается нагрузка на позвоночник).

Причины межреберной невралгии у мужчин:
- Травмы, поднятие тяжестей, тяжелые виды спорта (способствует развитию протрузии дисков, искривлению позвоночника, появлению мышечно-тонического синдрома).
- Алкогольная интоксикация.
- Несвоевременное лечение заболеваний, предшествующих грудному радикулиту.
У детей и подростков
Данная проблема может поражать детей как в период новорожденности, так и в более старшем возрасте. От чего бывает межреберная невралгия у детей и подростков:
- Вредные привычки у матери во время беременности (курение, алкоголь).
- Стрессы у беременной.
- Кислородное голодание в период формирования плода.
- Травмы при родах.
- Недоношенность.
- Чрезмерные физические нагрузки на детский организм.
- Проблемы с позвоночником.
- Недолеченные инфекционные заболевания.
- Ослабленный иммунитет.
- Переохлаждение.
- Недостаток витаминов группы В.

Психосоматика
Заболевания всех органов и систем имеют тесную связь с психологическими проблемами. При торакалгии болезненные ощущения возникают в той части тела, которая ответственна за эмоциональную блокировку и указывает, в какой сфере жизни нужно искать проблему.
Специалисты в области психосоматики выделяют следующие причины возникновения грудного радикулита:
- Проблема в прошлом. Нужно отпустить тот неприятный момент, который все время мысленно переживаешь.
- Наказание за прошлые грехи. К исцелению приведет раскаяние.
- Трудности в общении с кем-либо. Избавиться от проблемы можно, избегая подобного общения или изменения своего отношения к ситуации.
- Чувство вины или гипертрофированная совесть (человек винит себя за что-то). Нужно отпустить ситуацию, что сделано, уже не исправишь.
- Желание обратить на себя внимание.
- Хроническое неудовлетворение потребностей.
- Сдерживание гнева в себе.
Из вышеизложенного, мы видим, что все проблемы кроются только в нашей голове.
 Чтобы не дать психологическим проблемам перейти в физические, нужно контролировать свои мысли:
Чтобы не дать психологическим проблемам перейти в физические, нужно контролировать свои мысли:
- Мыслить позитивно.
- Отпускать и не накапливать негатив.
- Прощать обиды.
- Не держаться за прошлое.
- Во всем искать позитив.
- Нести уверенность в том, что сегодня ты можешь больше, чем вчера.
Диагностика и симптомы слева и справа
Какими симптомами проявляется заболевание со стороны спины, подреберья, гудины, области сердца? Симптоматика межреберной невралгии неспецифична и больной может её легко спутать с сердечными заболеваниями.
Главный признак – болезненные ощущения в левой стороне груди, локализуется в верхнем отделе сердца, отдает в область подмышек, левое плечо, под лопатку. Характер боли колющий, стреляющий, пульсирующий, разлитой и при движении усиливается.
К другим симптомам относят:
- учащенное сердцебиение;
- онемение, тремор рук и ног;
- повышенное потоотделение;
- чувство нехватки воздуха;
- тяжесть в желудке, тошнота, рвота;
- лихорадка;
- нарушения сна;
- головокружение;
- тревожность, чувство страха.
Если приступ межреберной невралгии продолжается более 10 минут и имеет сильный характер, речь идет об остром течении заболевания.
Длительное сдавливание нервных волокон приводит к омертвлению нервного корешка и боль проходит. Затем происходит затруднение дыхания, непроизвольные мышечные сокращения, изменение цвета кожи, потеря чувствительности в некоторых участках тела, что указывает на хроническую форму межреберной невралгии.
 Постановка диагноза «Межреберная невралгия» происходит на основании жалоб пациента и проведении диагностических мероприятий:
Постановка диагноза «Межреберная невралгия» происходит на основании жалоб пациента и проведении диагностических мероприятий:
- эхокардиография;
- рентген;
- ЭГДС желудка;
- ЭКГ;
- УЗИ;
- МРТ сердца;
- КТ сердца.
Чтобы отличить невралгию от заболеваний сердца, следует выяснить характер боли. Давящая, жгучая боль в грудной клетке, которая возникает после нагрузки и проходит самостоятельно или купируется нитроглицерином, указывает на стенокардию. Если такой приступ не проходит в течение 15 минут, это указывает на развитие инфаркта миокарда.
Подробнее о симптомах и диагностике межреберной невралгии расскажет эта статья.Лечение и профилактика
Лечение межреберной невралгии напрямую зависит от причин, вызвавших заболевание. Независимо от причин назначается следующее лечение:
- Миорелаксанты.
- НПВС.
- Седативные препараты.
- Витамины группы В.
- Физиотерапевтические процедуры, массаж.
- Мануальная и рефлексотерапия.
- Постельный режим.
- Отказ от вредных привычек.
Профилактика заболевания проста и доступна каждому:
- Умеренные физические нагрузки.
- Отказ от курения и алкогольных напитков.
- Рекомендуется избегать переохлаждений.
- Если человек подвергался заболеванию раньше – возможна профилактика рецидивов в виде массажа и мануальной терапии.
Чем опасна: последствия и осложнения
 Само по себе заболевание не несет никакой угрозы пациенту, кроме часто повторяющихся болей. Это негативно сказывается на повседневной жизни и выполнении привычных обязанностей.
Само по себе заболевание не несет никакой угрозы пациенту, кроме часто повторяющихся болей. Это негативно сказывается на повседневной жизни и выполнении привычных обязанностей.
Снижается работоспособность, ухудшается эмоциональное состояние, нарушается сон. Постоянная боль при невралгии между и под ребрами затрудняет дыхание и приводит к гипоксии. Вовремя обнаруженные и вылеченные причины межреберной невралгии, избавят от возможного их обострения.
Теперь вы знаете, что такое межреберная невралгия (грудная, межлопаточная) в неврологии и чем она опасна, от чего возникает болевой синдром в области сердечной мышцы, позвоночника, в боку и лопатке.
Простая, на первый взгляд, боль в грудной клетке может скрывать в себе множество причин и последствий. Вовремя выявленное заболевание – это уже полпути к выздоровлению, поэтому не следует откладывать обращение к специалисту при появлении первых симптомов.
Тесная связь невралгии со всеми другими органами человеческого организма, должна помочь нам серьезней отнестись к данному заболеванию и не пускать его на самотек.
nerv.guru
Межреберная невралгия – точный код по мкб 10
Острая боль в грудной клетке или по бокам тела возникает в большинстве случаев из-за ущемления нервного окончания, локализирующегося в грудном отделе позвоночника.
Данная патология имеет определенный код межреберной невралгии по МКБ 10 и выглядит как М79.2, что обуславливает следующие этиотропные факторы:
- спазм мышц из-за интенсивной физической нагрузки или переутомления;
- нехватка витаминов группы В;
- нарушение обменных процессов;
- наличие остеохондроза считается самой частой причиной воспаления нерва в грудном или шейном отделе;
- значительно реже межреберную невралгию провоцирует проблема поясничного отдела, то есть радикулит;
- стрессы и посттравматические последствия;
- воздействие внешнего фактора (сквозняк, холод).
Обычно межреберная невралгия отмечается у людей среднего и старшего возраста.
Симптомы невралгии
В МКБ 10 межреберная невралгия имеет код М79.2 и дифференцируется с диагнозом острого коронарного синдрома, как разновидности ишемической болезни сердца.
Субъективные жалобы пациента действительно похожи на патологию сердечно-сосудистого плана. Самые частые симптомы таковы:
- режущая, тупая, ноющая или острая боль, появляющаяся в области грудной клетки, иногда с проекцией в область лопаток;
- резкое движение, например, глубокий вдох, чихание, кашель или поворот в разы усиливает болевой приступ;
- в месте ущемления нерва может отмечаться припухлость, покраснение и онемение;
- часто присутствует точечная боль, то есть болезненность при надавливании пальцами, чего не наблюдается при диагностике инфаркта миокарда.
При приступах стенокардии (I20 по МКБ 10) или в случае развития острого инфаркта миокарда (I21), боль не усиливается после перемены положения тела или глубокого вздоха. Облегчение наступает после приема нитроглицерина, что является одним из главных признаков сердечной патологии.
 Самым важным критерием при неуточненном диагнозе считается электрокардиограмма, по которой опытный врач точно определит происхождение болевого синдрома. Картина острого коронарного синдрома на кардиограмме выражена, однако ущемление нерва с выраженной отечностью тканей тоже может вызывать изменения на ЭКГ, из-за интенсивной боли и нарушения проводимости. Обычно невропатиями занимается невролог, но в данном случае крайне необходима консультация кардиолога или реаниматолога, чтобы не совершить фатальной ошибки.
Самым важным критерием при неуточненном диагнозе считается электрокардиограмма, по которой опытный врач точно определит происхождение болевого синдрома. Картина острого коронарного синдрома на кардиограмме выражена, однако ущемление нерва с выраженной отечностью тканей тоже может вызывать изменения на ЭКГ, из-за интенсивной боли и нарушения проводимости. Обычно невропатиями занимается невролог, но в данном случае крайне необходима консультация кардиолога или реаниматолога, чтобы не совершить фатальной ошибки.
Терапевтические мероприятия
Межреберная невралгия имеет определенный шифр в Международной классификации болезней 10 пересмотра, который обуславливает наличие унифицированных протоколов ведения пациентов и рекомендаций по поводу проведения адекватного и эффективного лечения.
Межреберную невралгию лечат комплексно, то есть, воздействуя не только на болевой симптом, но и на причину неврита.
Комплекс терапевтических мероприятий включает в себя следующие аспекты:
- применение нестероидных противовоспалительных препаратов для снижения выраженности болевого синдрома;
- использование комплексных препаратов витаминов группы В для нормализации передачи нервных импульсов;
- противоотечные медикаменты способствуют устранению отека в месте ущемления нерва и восстановлению тканевого кровообращения;
- методики физиотерапии, такие как: иглоукалывание, дарсонвализация, лечебный массаж отлично справляются с подобными патологиями нервной системы.
Невралгии прекрасно поддаются диагностике, лечению и прогноз у них весьма благоприятен, что закодировано шифром М79.2.
Сохраните ссылку, или поделитесь полезной информацией в соц. сетях
Оцените статью
 Загрузка…
Загрузка…mkbkody.ru
Межреберная невралгия код по мкб 10: симптомы, классификация и лечение
 Межреберная невралгия мкб 10 вызывает не только мощные боли, но и страх у многих пациентов. Дело в том, что чаще всего невралгия обостряется в зоне левого межреберья. Характер болей имитирует сердечные, зачастую даже специалисты не сразу могут отличить невралгию от сердечной боли. Требуется проведение определенных исследований, направленных на исключение сердечных заболеваний. Только тогда ставится межреберная невралгия.
Межреберная невралгия мкб 10 вызывает не только мощные боли, но и страх у многих пациентов. Дело в том, что чаще всего невралгия обостряется в зоне левого межреберья. Характер болей имитирует сердечные, зачастую даже специалисты не сразу могут отличить невралгию от сердечной боли. Требуется проведение определенных исследований, направленных на исключение сердечных заболеваний. Только тогда ставится межреберная невралгия.
Сам принцип таких проявлений в защемлении нервных окончаний-корешков дисками. И чем больше таких корешков вовлечено, тем болезненней невралгия. Сам термин обозначает прохождение боли по местоположению нерва. Раз речь о межреберной невралгии, значит импульс боли проходит по межреберным нервам. Невралгии делятся по классификации, для этого специально создана целая медицинская система.
Согласно этой системе все заболевания имеют свой код и шифр. Так, межреберная невралгия код по мкб 10 выделена и обозначена как самостоятельное заболевание. Согласно коду, она входит в перечень всех неврологий и относится к категории мононевропатий. Последние имеют свой шифр: G58. 0.
Причиной неврологий чаще становятся проблемы с позвоночником. Радикулит как одно из следствий остеохондроза, может вызывать невралгию. Особенность межреберной невралгии в том, что она всегда протекает длительно и выражается в агрессивной боли, способной возрастать при кашле или же чихании.
Симптомы межреберной невралгии
 Межреберная невралгия код мкб может имитировать сердечный приступ, инфаркт. Важно быстро ее отличить, чтобы не упустить время, если это все-таки сердечный приступ. Важным признаком, по которому можно ее узнать – это болезненность при надавливании на точку прохождения межреберных нервов. Можно попробовать действовать от противного: принять Валидол или Корвалол. При невралгии эти лекарства не окажут никакого действия.
Межреберная невралгия код мкб может имитировать сердечный приступ, инфаркт. Важно быстро ее отличить, чтобы не упустить время, если это все-таки сердечный приступ. Важным признаком, по которому можно ее узнать – это болезненность при надавливании на точку прохождения межреберных нервов. Можно попробовать действовать от противного: принять Валидол или Корвалол. При невралгии эти лекарства не окажут никакого действия.
- регулярные или волнообразные приступы боли в области ребер;
- боли носят характер “полупояса”, чаще слева;
- сам боль характеризуется как колющая или жгучая;
- боль отдает в левое плечо, вызывает или онемение в пальцах, или покалывание;
- боль возрастает в разы при попытках глубокого вздоха;
- невозможно чихнуть или кашлянуть из-за резкого приступа.
Лечение межреберных невралгий
 При обострении невралгии пациенту необходим покой и пребывание в постели. Первые дни лучше меньше двигаться, вставать, постараться зафиксировать свое положение. Поверхность, на которой пациент лежит, должна быть ровной, твердой. На первом этапе назначаются препараты НВПС: Ибупрофен, Диклофенак, Вольтарен. Желательно применять их в виде согревающих мазей. Как обезболивающее назначается Анальгин и Кеторол.
При обострении невралгии пациенту необходим покой и пребывание в постели. Первые дни лучше меньше двигаться, вставать, постараться зафиксировать свое положение. Поверхность, на которой пациент лежит, должна быть ровной, твердой. На первом этапе назначаются препараты НВПС: Ибупрофен, Диклофенак, Вольтарен. Желательно применять их в виде согревающих мазей. Как обезболивающее назначается Анальгин и Кеторол.
После снижения болезненности необходимо перейти к физиопроцедурам и мануальной терапии. Хорошо включить в комплекс лечение рефлексотерапию и иглоукалывание. Воздействие можно усилить при помощи специальных массажных кроватей и прогревания позвоночника на уровне грудины.
Полезно принимать гидрованны, делать грязевые процедуры. Все это ускорит выздоровление. Хорошо помогает обычный массаж, даже любительский. Актуальность непрофессионального массажа возрастает, если боль не уменьшается. Легкими движениями обеих рук нужно пройтись по позвоночнику. Для лучшего понимания в сети посмотреть, где и как именно расположены межреберные нервы. Иногда массаж помогает намного ощутимее, нежели другие процедуры.
Межреберная невралгия не создает никаких серьезных угроз для здоровья, если она стала итогом жизненного фактора. Например, человек неудачно повернулся или поднял тяжесть. Но если она выступает только симптомом, то необходимо выявить первоисточник и заняться его устранением.
spinous.ru
симптомы и лечение, код по МКБ-10, купирование воспаления и болей в области шейного отдела позвоночника

Невралгия – болезнь, поражающая периферические нервы. Для нее характерны: воспаление, сдавливание или раздражение нервных волокон, которые расположены вне головного и спинного мозга, связывают центральную нервную систему с остальными участками тела.
Из-за этого человек испытывает невыносимые боли в участке повреждения. Невралгия затылочного нерва входит в группу патологий нервной системы, код заболевания по МКБ-10 – G52-54.
О том, каковы симптомы воспаления большого и малого затылочных нервов и в чем заключается лечение невралгии, расскажем в статье.
Какие нервы головы и шейного отдела позвоночника поражаются?
 При невралгии затылочного нерва возможно поражение двух больших и двух малых нервов. Они расположены симметрично позвоночнику, попарно по обеим сторонам затылка.
При невралгии затылочного нерва возможно поражение двух больших и двух малых нервов. Они расположены симметрично позвоночнику, попарно по обеим сторонам затылка.
Большие выходят из-под нижней косой мышцы головы и проходят через трапециевидную мышцу в области затылка под кожу, обеспечивая ее чувствительность.
Малые нервы отходят от шейного сплетения, обеспечивая чувствительностью боковые части затылка и частично ушные раковины.
Формы заболевания и их причины
Существуют две формы заболевания. Рассмотрим их подробнее.
- Первичная (идиопатическая, невралгия Арнольда). Для нее характерны внезапные ярко выраженные симптомы. Развивается по неизвестным причинам.
- Вторичная (симптоматическая). Причины ее возникновения:
- мышечный спазм, развивающийся из-за недостатка физической активности. Например, при длительной вынужденной позе;
- проблемы в межпозвонковых дисках: последствия грыж, протрузий, нестабильности шейного отдела позвоночника;
- защемление межпозвоночными дисками затылочного нерва в области шеи;
- травмы, которые вызывают смещение позвонков или провоцируют раздражение и воспаление нервной ткани;
- переохлаждение — причиной может послужить открытая форточка.
Факторы риска
Причиной затылочной невралгии может стать любое неосторожное движение. Вероятность таких случаев возрастает при определенных патологических процессах в организме. Также болезнь может спровоцировать отказ от здорового и активного образа жизни.
Факторы, которые способствуют развитию затылочной невралгии, делят на физиологические и патологические:
- Остеохондроз шейного отдела позвоночника.
- Травмы шеи в верхней части спины или в области затылочных нервов.
- Плохая осанка, которая приводит к изменению положения мышечных волокон и смещению в костных и хрящевых структурах.
- Длительные пребывания в неудобных позах, например, за компьютерным столом.
- Воспаления хрящей, костей и других элементов шейного отдела позвоночника.
- Инфекции, которые поражают нервную систему и организм в целом: менингит, энцефалит, туберкулез или герпес.
- Подагра или сахарный диабет – паталогические изменения структуры суставной ткани в результате сбоев обменных процессов.
- Опухоли, кисты, гематомы, рубцы в той зоне, где проходят затылочные нервы.
- Аутоиммунные заболевания, при которых погибают нервные клетки и разрушаются нервные ткани.
- Интоксикация алкоголем или медикаментами, поражение организма ядом или токсином, продолжительное тяжелое заболевание.
- Стрессовые и шоковые состояния.
- Излишние физические нагрузки.

Характер головных болей в области шеи и затылка
Главный симптом невралгии затылочного нерва – это боль. Обычно она сначала слабая, а потом нарастает и локализируется в затылочной части головы. Боль может охватить височные доли и отдавать в височно-нижнечелюстной сустав.
Она может длиться как несколько секунд, так и несколько часов подряд. Если воспаление нерва острое, то приступы боли повторяются один за другим.В особо тяжелых случаях, в перерывах между приступами боль не уходит, а просто становится не такой сильной.
Это заболевание не несет опасности для жизни человека, но ее симптомы могут причинять сильный дискомфорт, при котором человек становится менее работоспособным и быстрее устает.
 Жалуются пациенты обычно на то, что у них болит задняя часть шеи и кожа на затылке. Отмечают также, что боль бывает приступообразной, стреляющей.
Жалуются пациенты обычно на то, что у них болит задняя часть шеи и кожа на затылке. Отмечают также, что боль бывает приступообразной, стреляющей.
Выраженные симптомы воспаления затылочного нерва появляются внезапно. Например, неосторожное движение головой в конце рабочего дня.
У человека могут появиться косвенные признаки отита, снижение зрения, падение остроты слуха. Симптомами длительной невралгии затылочного нерва являются: непереносимость яркого света и громких звуков, повышение чувствительности волосяного покрова головы.
Невралгия затылочного нерва проявляется сильной головной болью. Эта боль является главным симптомом воспалительного процесса в этом нерве.
При воспалении затылочного нерва головная боль имеет такие характеристики:
- внезапная, острая и простреливающая;
- локализуется на задней поверхности головы, в шее и в области глаз;
- часто односторонняя, но есть случаи, когда поражаются одновременно парные симметричные затылочные нервы;
- заканчивается так же внезапно, как и началась;
- может усиливаться при прикосновении к коже головы или волосам, при ярком свете и громких звуках.
Диагностика
Диагностировать невралгию на первичном осмотре достаточно просто, но для уточнения диагноза и эффективного лечения, врач должен выявить причину развития болезни.
Он собирает данные анамнеза, фиксирует жалобы пациента и уточняет наличие сопутствующих заболеваний. После тщательного осмотра пораженной зоны пациента направляют на осмотр к неврологу и ортопеду.Если по результатам исследования никакие болезни не обнаружены, врач диагностирует первичную невралгию, а если диагноз спорный, то назначает дополнительные обследования:
- Компьютерная томография. С ее помощью можно получить послойное отображение тканей, благодаря рентгеновским лучам.
- Рентгенография. Определит, в каком состоянии находятся кости суставы.
- Магнитно-резонансная томография (МРТ). Определит состояние костей и мягких тканей посредством облучения зоны поражения электромагнитными волнами.
- Общий анализ крови. Если в организме идет воспалительный процесс, то в крови наблюдается повышение СОЭ (скорость оседания эритроцитов) и лейкоцитов. Это может говорить о вирусной инфекции (герпес Зостер).

Могут быть назначены и другие методы диагностики. Например, при обнаружении опухоли, проводится:
- Гистологическое исследование.
- Биопсия.
После всех исследований врач ставит окончательный диагноз и определяет метод лечения.
От каких болезней следует отличать?
При проведении такой диагностики стоит исключать вторичные причины развития затылочной невралгии:
- Аневризму головного мозга.
- Опухолевые процессы.
- Транзиторные нарушения кровообращения мозга.
Неврит – это воспаление нерва, а невралгия носит определение «нервная боль». Оно не самое удачное, потому что невралгия может быть симптомом неврита. Диагноз «невралгия» стал самостоятельным, потому что болевой синдром выражен очень ярко.
Также болезненность в области затылка может наблюдаться при невралгии позвоночного нерва. Артерия позвоночника снабжает кровью шейную часть позвоночника и отдает ветки к некоторым шейным нервам. И при ее сдавливании боль будет локализоваться в затылке.
 Проявляется такая боль приступами, которые могут длиться несколько часов. При этом пациента будут мучить:
Проявляется такая боль приступами, которые могут длиться несколько часов. При этом пациента будут мучить:
- головокружение;
- жужжание в ушах;
- ощущение сдавливания в глотке;
- сильная умственная и физическая утомляемость;
- в редких случаях боль в руках и сосцевидном отростке (за ухом).
Как лечить воспаление?
Существует несколько способов лечения невралгии затылочного нерва. Рассмотрим их ниже.
Консервативный метод
Применение медикаментов:
- НПВП (Напроксен, Мелоксикам, Диклофенак, Ибупрофен).
- Препараты, которые расслабляют мышцы и снимают спазмы (Мидокалм, Сирдалуд).
- Противосудорожные (Прегабалин, Карбамазепин).
- Антидепрессанты (Амитриптилин).
Инъекции:
- Гормональные вещества (Гидрокортизон, Дексаметазон, Дипроспан, Кеналог).
- Анестезирующие препараты (Новокаин, Лидокаин).
Мази при невралгии в области шеи:
- Вольтарен. Действует лучше при приеме с таблетками из группы НПВС.
- Кетонал.
- Апизатрон. После нанесения лекарственного состава появляются покраснение и жжение, но это нормальное явление.
- Финалгон.
- Меновазин.
- Скипидарная мазь.
- Миатон.

Массаж и мануальная терапия
Его проводят ежедневно в течение 8 – 10 минут в период утихания боли. Основное внимание уделяют верхней части спины, шее, голове, особенно тем местам, откуда выходят затылочные нервы.
Пациент должен находиться в положении сидя, голова расположена вертикально. Эта поза помогает расслабиться мышцам шеи и головы.
Этапы массажа:
- Поглаживание спины, разминание длинной спинной мышцы ребром ладони, подушечками четырех пальцев и пальцами, загнутыми в кулак.
- Поглаживания волосистой части шеи и боковых участков шеи. Потом проводятся выжимания ребром ладони от макушки головы вниз вдоль позвоночника. После этого гладят трапециевидную мышцу, разминают подушечками четырех пальцев.
- На этом заканчивается подготовительный этап и начинается более глубокий массаж:
- растирание затылочной части головы;
- растирание боковой части шеи сосцевидного отростка;
- растирание кромки черепа от уха к уху;
- растирания места выхода затылочного нерва.
Вытягивание позвоночного столба и мануальная терапия:
- Тракционное вытяжение позвоночника (быстро и безопасно устраняет компрессию корешкового нерва).
- Остеопатия (улучшает отток крови и лимфы, запускает процесс восстановления поврежденных тканей нерва).
- Лечебная гимнастика и кинезиотерапия (укрепляет мышцы шеи и затылка. Это припятствует рецидиву приступов боли).
- Иглоукалывание (провоцирует восстановление физиологического состояние нервных волокон).

ЛФК
- Растяжение мышц шеи: прижимание подбородка к шее. В этот момент она должна быть ровной.
- Укрепление мышц шеи, которые удерживают голову в правильном положении: лежа на спине давить затылком на подушку в течении 10 – 15 секунд. Шея должна быть напряжена, дыхание ровное. То же самое лежа на животе – вдавливание подушки лбом.
- Стоя на ногах круговыми движениями крутить головой по максимальной амплитуде. Сначала по часовой стрелке, потом наоборот.
- Стоя поворачивать голову влево и вправо в среднем темпе. Стараться максимально повернуть голову, чтобы заглянуть за плечо.
- Делать плечами круговые движения вперед, потом назад. По 5 раз на каждую сторону.
Кроме вышеперечисленных методов применяется также физиотерапия.
Хирургический
К нему прибегают только тогда, когда консервативное лечение бесполезно. Методы:
- Микроваскулярная декомпрессия. Ее применяют при защемлении нервных волокон, с помощью специального микрохирургического оборудования, который предотвращает сдавливание нервных окончаний.
- Нейростимуляция. К пораженным нервным волокнам проводят провода, которые передают электрические импульсы. Нейростимулятор имплантируют в область шеи, его работа корректируется в зависимости от состояния пациента.
- Импульсная радиочастотная абляция затылочных нервов — безопасный и эффективный метод лечения. Обеспечивает освобождение от боли на долгий срок, с помощью прерывания передачи нервных сигналов от пораженного органа в центральную нервную.

Народные рецепты для применения в домашних условиях
Часто против недуга в домашних условиях используют отвары и настои для компрессов:
- Смешать измельченный картофель, лук и соленый огурец. Все это залить винным уксусом и настоять. Такой компресс кладут на лоб и затылок два раза в сутки на один час.
- Отвар коры ивы. Прокипятить столовую ложку коры и принять внутрь. Так нужно делать три раза в день и прикладывать тертый хрен к пораженному месту.
- Травяные ванны помогут расслабиться. Можно применить настой из душицы, чабреца и мяты.
Больше информации о народных методах лечения невралгии здесь.
Прогноз и профилактика
Не допустить развития заболевания можно просто соблюдая несколько несложных правил:
- Максимальная защита от продуваний и переохлаждений.
- Прием витаминов, необходимых организму.
- Осторожность в движениях. Нельзя допускать травм шеи, спины и затылка.
- Физическая активность. Не обязательно быть мастером спорта. Нужно просто держать себя в форме и делать ежедневную зарядку.
- При появлении первых признаков болезни – сразу обращаться к врачу.
Не оставляйте без внимания даже малейшую головную боль. Маленькие проблемы могут стать большими. Позаботьтесь о своем организме и он позаботится о вас в ответ.
Полезное видео
О симптомах и лечении невралгии затылочного нерва расскажет видео:
nerv.guru
Артрил инструкция по применению порошок – АРТРАКАМ порошок – инструкция по применению, состав, аналоги, форма выпуска, фото упаковки, побочные эффекты, противопоказания, цена в аптеках
Артрил порошок инструкция по применению — Лечение суставов
Внимание! Материалы, представленные здесь, служат лишь для ознакомления и не могут являться руководством для самостоятельного лечения. Сайт ни в коем случае не ответственен за приведенные описания препаратов. Вы используете или не используете их на свой собственный риск!
На 2018-Oct-14 ориентировочно, Вы можете купить “ARTHRYL PULV.ŠĶ.1.5G N20” в городе Рига, Латвия по следующей цене:
ориентировочно, Вы можете купить “ARTHRYL PULV.ŠĶ.1.5G N20” в городе Рига, Латвия по следующей цене:
АРТРИЛ (ARTHRYL)
Фармакологические свойства препарата ARTHRYL порошок:
Фармакодинамика. Препарат, влияющий на процессы обмена в хрящевой ткани. Глюкозамина сульфат представляет собой соль естественного аминомоносахарида глюкозамина с низкой молекулярной массой, тщательно очищенную от макромолекулярных компонентов. Препарат восполняет эндогенный дефицит глюкозамина, стимулирует синтез протеогликанов и гиалуроновой кислоты в синовиальной жидкости. Повышает проницаемость суставной капсулы, восстанавливает ферментативные процессы в клетках синовиальной мембраны и суставного хряща. Противовоспалительное действие глюкозамина сульфата обусловлено блокированием образования супероксидных радикалов макрофагами и ингибированием лизосомальных ферментов, интерлейкина-1, коллагеназы, фосфолипазы А2, что приводит к замедлению структурного повреждения суставного хряща, что было неоднократно доказано в долгосрочных клинических исследованиях. Препарат способствует фиксации серы в процессе синтеза хондроитинсерной кислоты, нормальному отложению кальция в костной ткани. Тормозит развитие дегенеративных процессов, уменьшает выраженность боли в суставах и восстанавливает их функцию. Сульфаты также принимают участие в синтезе глюкозаминогликанов и метаболизме ткани хряща. Сульфатные эфиры боковых цепей в составе ARTHRYL пор. пак. 1.5 г. №20 протеогликанов играют важную роль в поддержании эластичности и способности удерживать воду матриксом хряща. Уменьшение выраженности клинических симптомов обычно отмечают через 2 нед от начала лечения с сохранением клинического улучшения в течение 8 нед после отмены препарата. Результаты клинических исследований беспрерывной терапии препаратом в течение 3 лет свидетельствуют о прогрессивном повышении его эффективности, выражающейся в регрессе симптоматики заболевания и замедлении структурного повреждения суставного хряща, подтверждаемого рентгенологически. Глюкозамина сульфат хорошо переносится, не отмечено существенного влияния на сердечно-сосудистую, дыхательную систему и ЦНС.
Лидокаина гидрохлорид — местноанестезирующее средство, которое применяется для уменьшения выраженности боли при введении препарата в/м.
Фармакокинетика. Глюкозамина сульфат быстро и полностью всасывается в тонком кишечнике (90%). При в/м введении легко проходит через биологические барьеры и проникает в ткани, преимущественно суставного хряща. Биодоступность — 26%. Период полувыведения препарата — 68 ч.
Показания к применению препарата ARTHRYL порошок:
лечение остеоартрита и/или его симптомов, то есть боли и функционального ограничения; хондромаляция надколенника; плечелопаточный периартрит.
Применение препарата ARTHRYL порошок:
внутрь взрослым и пациентам пожилого возраста по 1 пакетику (1500 мг) 1 раз в сутки в течение 4–12 нед или дольше (при необходимости). Перед применением содержимое пакетика растворяют в 200 мл воды и принимают во время еды. Курс лечения можно повторять 2–3 раза в год с интервалом 2 мес, а также при рецидиве заболевания.
Р-р предназначен только для в/м введения! Перед применением смешивают растворитель (р-р В) с препаратом (р-р А) в одном шприце. Готовый р-р вводят взрослым в/м по 3 мл 3 раза в неделю на протяжении 4–6 нед. Инъекции можно сочетать с приемом препарата внутрь.
Противопоказания к применению препарата ARTHRYL порошок:
повышенная чувствительность к компонентам препарата, фенилкетонурия (для саше), период беременности и кормления грудью, дети в возрасте до 12 лет. Р-р для в/м введения вследствие содержания в нем лидокаина противопоказан пациентам с нарушениями сердечной проводимости и острой сердечной недостаточностью, эпилептиформными судорогами в анамнезе, тяжелым нарушением функции печени и почек.
Побочные эффекты препарата ARTHRYL порошок:
препарат переносится хорошо, но в отдельных случаях могут возникать:
Со стороны жкт: боль в желудке, метеоризм, диарея, запор, тошнота, рвота.
Крайне редко в отношении других систем:
Со стороны иммунной системы: аллергические реакции — крапивница, зуд;
Со стороны цнс: головная боль, сонливость, общая слабость;
Со стороны органа зрения: расстройство зрения;
Со стороны кожи: выпадение волос.
Особые указания к применению препарата ARTHRYL порошок:
глюкозамин, входящий в состав ARTHRYL пор. пак. 1.5 г. №20 препарата, получают из панциря моллюсков, поэтому при аллергии на моллюсков препарат применяют с осторожностью. Препарат в форме порошка для перорального применения содержит сорбит, поэтому он не применяется при непереносимости фруктозы. Пациентам, находящимся на диете с ограниченным содержанием натрия, следует учитывать, что лекарственная форма для перорального применения содержит натрий (151 мг в одной суточной дозе 1500 мг).
При сахарном диабете в начале терапии целесообразно контролировать гликемию.
При почечной и печеночной недостаточности тяжелой степени препарат назначают под наблюдением врача.
Адекватные исследования безопасности и эффективности препарата у детей в возрасте до 12 лет, а также в период беременности и кормления грудью не проводили.
Препарат не влияет на
Способность управлять транспортными средствами и работать с механизмами.
Взаимодействия препарата ARTHRYL порошок:
препарат совместим с НПВП и ГКС. Повышает абсорбцию тетрациклинов, снижает — полусинтетических пенициллинов, хлорамфеникола. Отмечают усиление действия кумариновых антикоагулянтов, поэтому при сочетанном применении следует проводить контроль параметров свертывающей системы крови.
Передозировка препаратом ARTHRYL порошок:
не описана.
Условия хранения препарата ARTHRYL порошок:
при температуре 25±5 °C.
Source: apteka.lv
Почитайте еще:
sustav.uef.ru
Arthryl порошок инструкция на русском
Артрил в ампулах: инструкция по применению
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…Читать далее »
Артрил – это нестероидный противовоспалительный препарат, который относится к группе оксикамов. Средство эффективно снимает воспаление и жар, устраняет болевой синдром.
Артрил выборочно воздействует на циклооксигеназы 2 (ЦОГ-2) и таким образом подавляет выработку простагландинов – медиаторов воспалительных процессов.
Анальгетическое действие препарата ощущается через 90 минут после приема перорально, противовоспалительное действие начинается примерно на седьмой день после начала курса лечения. Период полувыведения активного вещества составляет от 15 до 20 часов.
Основные показания к применению артрила – острые стадии остеохондроза, длительные симптоматические проявления анкилозирующего спондилита и ревматоидного артрита.
Артрил инструкция по применению
Перорально артрил принимают один раз в сутки, во время еды, обильно запивая водой. Максимальная суточная доза не должна превышать 15 мг активного компонента препарата.
При возникновении побочных эффектов предписанная дозу может быть снижена до минимальной, при которой симптомы заболевания будут купированы.
Дозировка препарата при различных патологиях:
- Остеохондроз в стадии обострения – от 7,5 до 15 мг один раз в сутки;
- Ревматоидный артрит и анкилозирующий спондилит – 15 мг один раз в сутки.
Мелоксикам, основное действующее препарата, следует с осторожностью назначать пациентам, страдающим ишемической болезнью сердца, конгестивной сердечной недостаточностью, артериальной гипертензией, цереброваскулярными патологиями. Артрил в упаковке в ампулах не назначают при острых болях.
Отмечено лишь незначительное воздействие лекарственного средства на способность управлять транспортными средствами и другими механизмами.
При возникновении нехарактерных симптомов – головокружение, падение зрения, сонливость, — лучше временно отказаться от выполнения данных действий.
Взаимодействие с другими лекарственными препаратами
Во время введения мелоксикама отмечается повышение содержания лития и метотрексата в плазме крови, усиливается действие антикоагулянтов и диуретиков, повышается нефротоксичность циклоспорина. Эффект Бета-блокаторов и ингибиторов АПФ при этом уменьшается.
При одновременном приеме артрила с другими препаратами из группы нестероидных противовоспалительных или глюкокортикоидами повышается риск развития побочных эффектов.
Побочные эффекты и противопоказания
Наиболее распространены побочные явления со стороны желудочно-кишечного тракта. Могут отмечаться:
- Тошнота, рвота, метеоризм, диарея.
- Диспепсия, рези в животе.
- Мелена, гастроинтестинальные кровотечения.
- Гастродуаденальные язвы и перфорации.
- Гематемезис, болезнь Крона.
- Обострение колита в хронической форме.
- Ульцеративный стоматит.
Реже развивается сердечная недостаточность, гипертензия, могут возникать отеки. При длительном приеме препарата незначительно возрастает риск образования тромбов.
Препарат не назначают при индивидуальной непереносимости пациента действующего вещества или вспомогательных компонентов, при обострении язвенной болезни желудка или кровотечениях в активной стадии, при печеночной дисфункции тяжелой степени, при почечной дисфункции без использования гемодиализа, при острой сердечной недостаточности, при цереброваскулярных и других кровотечениях.
lokot.taginoschool.ru
Arthryl порошок инструкция по применению — Лечение суставов
Внимание! Материалы, представленные здесь, служат лишь для ознакомления и не могут являться руководством для самостоятельного лечения. Сайт ни в коем случае не ответственен за приведенные описания препаратов. Вы используете или не используете их на свой собственный риск!
На 2018-Oct-15 ориентировочно, Вы можете купить “ARTHRYL PULV.ŠĶ.1.5G N20” в городе Рига, Латвия по следующей цене:
ориентировочно, Вы можете купить “ARTHRYL PULV.ŠĶ.1.5G N20” в городе Рига, Латвия по следующей цене:
АРТРИЛ (ARTHRYL)
Фармакологические свойства препарата ARTHRYL порошок:
Фармакодинамика. Препарат, влияющий на процессы обмена в хрящевой ткани. Глюкозамина сульфат представляет собой соль естественного аминомоносахарида глюкозамина с низкой молекулярной массой, тщательно очищенную от макромолекулярных компонентов. Препарат восполняет эндогенный дефицит глюкозамина, стимулирует синтез протеогликанов и гиалуроновой кислоты в синовиальной жидкости. Повышает проницаемость суставной капсулы, восстанавливает ферментативные процессы в клетках синовиальной мембраны и суставного хряща. Противовоспалительное действие глюкозамина сульфата обусловлено блокированием образования супероксидных радикалов макрофагами и ингибированием лизосомальных ферментов, интерлейкина-1, коллагеназы, фосфолипазы А2, что приводит к замедлению структурного повреждения суставного хряща, что было неоднократно доказано в долгосрочных клинических исследованиях. Препарат способствует фиксации серы в процессе синтеза хондроитинсерной кислоты, нормальному отложению кальция в костной ткани. Тормозит развитие дегенеративных процессов, уменьшает выраженность боли в суставах и восстанавливает их функцию. Сульфаты также принимают участие в синтезе глюкозаминогликанов и метаболизме ткани хряща. Сульфатные эфиры боковых цепей в составе ARTHRYL пор. пак. 1.5 г. №20 протеогликанов играют важную роль в поддержании эластичности и способности удерживать воду матриксом хряща. Уменьшение выраженности клинических симптомов обычно отмечают через 2 нед от начала лечения с сохранением клинического улучшения в течение 8 нед после отмены препарата. Результаты клинических исследований беспрерывной терапии препаратом в течение 3 лет свидетельствуют о прогрессивном повышении его эффективности, выражающейся в регрессе симптоматики заболевания и замедлении структурного повреждения суставного хряща, подтверждаемого рентгенологически. Глюкозамина сульфат хорошо переносится, не отмечено существенного влияния на сердечно-сосудистую, дыхательную систему и ЦНС.
Лидокаина гидрохлорид — местноанестезирующее средство, которое применяется для уменьшения выраженности боли при введении препарата в/м.
Фармакокинетика. Глюкозамина сульфат быстро и полностью всасывается в тонком кишечнике (90%). При в/м введении легко проходит через биологические барьеры и проникает в ткани, преимущественно суставного хряща. Биодоступность — 26%. Период полувыведения препарата — 68 ч.
Показания к применению препарата ARTHRYL порошок:
лечение остеоартрита и/или его симптомов, то есть боли и функционального ограничения; хондромаляция надколенника; плечелопаточный периартрит.
Применение препарата ARTHRYL порошок:
внутрь взрослым и пациентам пожилого возраста по 1 пакетику (1500 мг) 1 раз в сутки в течение 4–12 нед или дольше (при необходимости). Перед применением содержимое пакетика растворяют в 200 мл воды и принимают во время еды. Курс лечения можно повторять 2–3 раза в год с интервалом 2 мес, а также при рецидиве заболевания.
Р-р предназначен только для в/м введения! Перед применением смешивают растворитель (р-р В) с препаратом (р-р А) в одном шприце. Готовый р-р вводят взрослым в/м по 3 мл 3 раза в неделю на протяжении 4–6 нед. Инъекции можно сочетать с приемом препарата внутрь.
Противопоказания к применению препарата ARTHRYL порошок:
повышенная чувствительность к компонентам препарата, фенилкетонурия (для саше), период беременности и кормления грудью, дети в возрасте до 12 лет. Р-р для в/м введения вследствие содержания в нем лидокаина противопоказан пациентам с нарушениями сердечной проводимости и острой сердечной недостаточностью, эпилептиформными судорогами в анамнезе, тяжелым нарушением функции печени и почек.
Побочные эффекты препарата ARTHRYL порошок:
препарат переносится хорошо, но в отдельных случаях могут возникать:
Со стороны жкт: боль в желудке, метеоризм, диарея, запор, тошнота, рвота.
Крайне редко в отношении других систем:
Со стороны иммунной системы: аллергические реакции — крапивница, зуд;
Со стороны цнс: головная боль, сонливость, общая слабость;
Со стороны органа зрения: расстройство зрения;
Со стороны кожи: выпадение волос.
Особые указания к применению препарата ARTHRYL порошок:
глюкозамин, входящий в состав ARTHRYL пор. пак. 1.5 г. №20 препарата, получают из панциря моллюсков, поэтому при аллергии на моллюсков препарат применяют с осторожностью. Препарат в форме порошка для перорального применения содержит сорбит, поэтому он не применяется при непереносимости фруктозы. Пациентам, находящимся на диете с ограниченным содержанием натрия, следует учитывать, что лекарственная форма для перорального применения содержит натрий (151 мг в одной суточной дозе 1500 мг).
При сахарном диабете в начале терапии целесообразно контролировать гликемию.
При почечной и печеночной недостаточности тяжелой степени препарат назначают под наблюдением врача.
Адекватные исследования безопасности и эффективности препарата у детей в возрасте до 12 лет, а также в период беременности и кормления грудью не проводили.
Препарат не влияет на
Способность управлять транспортными средствами и работать с механизмами.
Взаимодействия препарата ARTHRYL порошок:
препарат совместим с НПВП и ГКС. Повышает абсорбцию тетрациклинов, снижает — полусинтетических пенициллинов, хлорамфеникола. Отмечают усиление действия кумариновых антикоагулянтов, поэтому при сочетанном применении следует проводить контроль параметров свертывающей системы крови.
Передозировка препаратом ARTHRYL порошок:
не описана.
Условия хранения препарата ARTHRYL порошок:
при температуре 25±5 °C.
Source: apteka.lv
Почитайте еще:
sustav.uef.ru
Артролек инструкция по применению, аналоги, состав, показания
Свойства
Глюкозамин в норме является важным биохимическим компонентом хрящевой ткани. При остеортрозе разрушается хрящ в суставе. Это не воспалительное заболевание. Поступающий извне глюкозамин способствует активной выработке протеогликанов и питает суставные хрящи. Также вещество тормозит активность ферментов, разрушающих хрящи. Не влияет на слизистую желудка и другие системы организма.
Сульфоэфиры из боковых цепей протеогликанов способны сохранять эластические свойства хрящевой ткани, благодаря чему происходит удержание в ней жидкости. Артрил восполняет внутреннюю нехватку глюкозамина, улучшает капсульную проницаемость и помогает восстановить нормальные ферментативные процессы в клетках хряща.
Фармакодинамика
После введения внутримышечно Артрил попадает в суставные хрящи. Период полувыведения составляет почти 3 суток (68 часов). Первые улучшения пациент может ощутить уже после двухнедельной терапии лекарственным препаратом, а достигнутый эффект сохраняется около 8 недель после пройденного курса.
В результате лечения пациенты отмечают следующие результаты:
- боль уменьшается;
- подвижность сустава увеличивается;
- треск и хруст исчезают;
- проходит ощущение скованности, онемения и отёчности.
Где можно купить препарат

На сегодняшний день применение препарата достаточно популярное. Благодаря фармацевтическим свойствам и относительной доступности, воспользоваться лекарственным средством может практически каждый. Отзывы о препарате совершенно разные, ведь во время лечения важную роль играют индивидуальные особенности организма и степень запущенности заболевания, следовательно, и реакция на лечение может наступить не так быстро, как этого бы хотелось.
Многие пациенты, перепробовав массу лекарственных средств, после применения «Артра» почувствовали значительное улучшение своего состояния, а некоторые не ощутили желаемого эффекта. Поэтому, если вы все же решились на прием данного лекарства, помните, эффект от лечения может прийти не так скоро, как бы вы хотели. Запущенность болезни и индивидуальные особенности организма по-разному сказываются на процессе восстановления. Не забывайте, для получения положительного результата, на протяжении всего лечения необходимо строго придерживаться приема препарата, не пропуская ни дня.
Применение лекарства дозирование
Обезболивание после использования препарата начинается через 1 час 30 минут. Снятие воспаления начинается через неделю после применения Артрила. Лекарство отпускается по рецепту от врача. Дозировку тоже назначает доктор, нельзя принимать медикамент самостоятельно без ведома доктора. Инструкция по применению Артрила в ампулах:
- сначала смешивают действующее вещество с ампулой для его разведения в один шприц;
- лекарство вводят внутримышечно;
- дозировка для взрослого человека — 3 мл, использовать средство необходимо 3 раза в неделю;
- продолжительность применения 4–6 недель, то есть за весь период понадобиться 12–18 ампул, плюс такое же количество вещества для разведения.
Если препарат был куплен в виде порошка, то принимать необходимо по такому способу: за 20 минут до еды. Используют 1 пакетик, разведенный в 200 мл кипяченой воды. Длительность терапии составляет 1–3 месяца, зависит от остроты течения заболевания.

4 Инструкция по применению
Вводиться препарат только внутримышечно, остальные способы введения недопустимы. Желательно, чтобы уколы проводились под наблюдением врачей (после инъекции следует оставаться в медицинском учреждении в течение 30 минут), или чтобы их выполняла медсестра.
Перед применением нужно смешать содержимое ампулы А (действующее вещество) с ампулой Б (растворитель). Рекомендуется попеременно использовать Артрил в ампулах и пакетиках/таблетках, что позволяет улучшить эффективность терапии (следует обсудить с лечащим врачом!).
Средний курс лечения имеет продолжительность в 4-6 недель. Обязательно должен быть выдержан интервал между инъекциями в 1 день (то есть уколы делаются через день, не ежедневно). Более подробная инструкция находится в упаковке с препаратом в информационном вкладыше.
Чем можно заменить препарат
Медикаментозное средство может подойти не всем. Если после его применения возникли побочные эффекты или имеются противопоказания, можно заменить препарат аналогом. Аналоги — это лекарства, имеющие то же международное непатентованное наименование или АТС-код, которыми можно заменить Артрил. Препараты аналогичные составу Артрила:
- Дона;
- Артрокол;
- Метипред;
- Артрозан;
- Алфлутоп;
- Румалон.
Также глюкозамин содержится в таких медикаментах, как Эльбона, Элластенга
Важно понимать, что замену лекарству должен подбирать лечащий доктор. Доверять фармацевту в аптеке нельзя, эти медицинские работники могут посоветовать выбрать лучшее лекарство, но не стоит этого делать
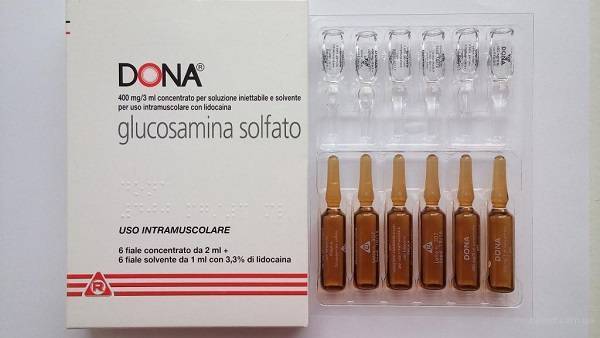

2 Показания к применению
Применять Артрил можно при достаточно большом количестве похожих по принципу развития заболеваний опорно-двигательного аппарата. Препарат применяется и для комплексного лечения, и для профилактики их развития (при наличии факторов риска), либо для профилактики рецидива после успешного лечения.

Артрил используется для лечения заболеваний опорно-двигательного аппарата
Показания к применению:
- остеоартроз коленной, тазобедренной, локтевой, лучезапястной или голеностопной локализации,
- артриты и полиартриты различной этиологии,
- возрастные артрозы и полиартрозы,
- коксартрозы,
- спондилез и спондилит,
- дегенеративно-дистрофические процессы (остеохондроз),
- плече-лопаточный периартрит,
- надколенная хондромаляция.
2.1 Противопоказания
Артрил имеет сравнительно небольшое количество противопоказаний, несмотря на достаточно серьезный состав.
Противопоказания к применению:
- Острая тяжелая сердечная недостаточность.
- Детский возраст до 12 лет.
- Тяжелые хронические или острые заболевания печени и/или почек.
- Серьезные нарушения проводимости, особенно при наличии эпилептиформных судорожных пароксизмов.
- Период беременности или лактации (кормления грудью).
2.3 Побочные эффекты
Реактогенными в данном препарате являются два вещества – Лидокаин и Глюкозамин. Каждый из компонентов имеет свои виды побочных эффектов.
Побочные эффекты Лидокаина:
- сонливость, когнитивные нарушения,
- диплопия (двоение в глазах),
- головокружения, иногда с приступами сильной тошноты или даже рвоты,
- головная боль (обычно разлитая),
- тремор в пальцах, реже – в конечностях,
- ощущение парестезии (онемения) в ротовой полости,
- дезориентация,
- умеренные нарушения работы сердца,
- аллергические реакции вплоть до анафилактоидных.
Побочные эффекты Глюкозамина:
- запор или, напротив, приступы диареи,
- метеоризм (скопление кишечных газов),
- кожный зуд, крапивница,
- аллергические реакции вплоть до анафилактоидных.
Артрил в ампулах инструкция по применению
Артрил – это нестероидный противовоспалительный препарат, который относится к группе оксикамов. Средство эффективно снимает воспаление и жар, устраняет болевой синдром.
Артрил выборочно воздействует на циклооксигеназы 2 (ЦОГ-2) и таким образом подавляет выработку простагландинов – медиаторов воспалительных процессов.
Анальгетическое действие препарата ощущается через 90 минут после приема перорально, противовоспалительное действие начинается примерно на седьмой день после начала курса лечения. Период полувыведения активного вещества составляет от 15 до 20 часов.
Основные показания к применению артрила – острые стадии остеохондроза, длительные симптоматические проявления анкилозирующего спондилита и ревматоидного артрита.
Артрил инструкция по применению
Перорально артрил принимают один раз в сутки, во время еды, обильно запивая водой. Максимальная суточная доза не должна превышать 15 мг активного компонента препарата.
При возникновении побочных эффектов предписанная дозу может быть снижена до минимальной, при которой симптомы заболевания будут купированы.
Дозировка препарата при различных патологиях:
- Остеохондроз в стадии обострения – от 7,5 до 15 мг один раз в сутки;
- Ревматоидный артрит и анкилозирующий спондилит – 15 мг один раз в сутки.
Мелоксикам, основное действующее препарата, следует с осторожностью назначать пациентам, страдающим ишемической болезнью сердца, конгестивной сердечной недостаточностью, артериальной гипертензией, цереброваскулярными патологиями. Артрил в упаковке в ампулах не назначают при острых болях
Отмечено лишь незначительное воздействие лекарственного средства на способность управлять транспортными средствами и другими механизмами.
Взаимодействие с другими лекарственными препаратами
Во время введения мелоксикама отмечается повышение содержания лития и метотрексата в плазме крови, усиливается действие антикоагулянтов и диуретиков, повышается нефротоксичность циклоспорина. Эффект Бета-блокаторов и ингибиторов АПФ при этом уменьшается.
При одновременном приеме артрила с другими препаратами из группы нестероидных противовоспалительных или глюкокортикоидами повышается риск развития побочных эффектов.
Побочные эффекты и противопоказания
Наиболее распространены побочные явления со стороны желудочно-кишечного тракта. Могут отмечаться:
- Тошнота, рвота, метеоризм, диарея.
- Диспепсия, рези в животе.
- Мелена, гастроинтестинальные кровотечения.
- Гастродуаденальные язвы и перфорации.
- Гематемезис, болезнь Крона.
- Обострение колита в хронической форме.
- Ульцеративный стоматит.
Реже развивается сердечная недостаточность, гипертензия, могут возникать отеки. При длительном приеме препарата незначительно возрастает риск образования тромбов.
Препарат не назначают при индивидуальной непереносимости пациента действующего вещества или вспомогательных компонентов, при обострении язвенной болезни желудка или кровотечениях в активной стадии, при печеночной дисфункции тяжелой степени, при почечной дисфункции без использования гемодиализа, при острой сердечной недостаточности, при цереброваскулярных и других кровотечениях.
Артрил не используют для лечения беременных в последнем семестре беременности и не назначают кормящим, так как мелоксикам способен проникать в грудное молоко.
Препарат противопоказан детям и подросткам младше 16 лет. Нельзя принимать препарат пациентам, у которых в анамнезе отмчались кровотечения или аллергические реакции после приема НПВП.
Подробно о том, что делать при ревматоидном артрите и какие препараты принимать, в видео в этой статье.
Фармакологические особенности препарата
Рассмотрим детально фармакодинамику и фармакокинетику «Артрила».
Фармакодинамика
Глюкозамин стимулирует усиленное образование протеогликанов, которые находятся в хрящевой жидкости, и купируют выработку ферментов, которые разрушают хрящ. Основные эффекты глюкозамина:
- сера участвует в образовании хондроитинсерной кислоты;
- кальций в достаточном количестве накапливается в костях;
- восстанавливается оптимальный уровень гликозамингликанов;
- снижается негативное влияние кортикостероидов на хондроциты.
Лекарство восстанавливает количество глюкозамина, благотворно сказывается на капсульной проницаемости и ускоряет восстановление нормальных ферментативных процессов в хрящевых клетках.
Фармакокинетика
Препарат быстро и практически полностью всасывается из тонкого кишечника. После внутримышечного введения попадает к суставам в течение короткого времени. Период полувыведения препарата – около трех суток.
Пациент начинает ощущать терапевтическое действие препарата уже через 10-14 дней систематического приема. Результат использования лекарства сохраняется около двух месяцев после завершения курса.
Пациенты отмечали следующие положительные явления в организме после применения фармсредства:
- минимизация болевых ощущений;
- улучшение подвижности сустава;
- отсутствие треска и хруста;
- в конечностях больше не ощущается скованность, онемение и отечность.
Противопоказания
Повышенная чувствительность к мелоксикаму, вспомогательным веществам, другим НПВС; острые и рецидивирующие гастроинтестинальные язвы/кровотечения, гастроинтестинальное кровотечение, связанное с предшествующим лечением НПВС в анамнезе, тяжелое нарушение функции печени, тяжелая почечная недостаточность без применения гемодиализа, цереброваскулярное кровотечение, другие состояния, связанные с кровотечением, тяжелая сердечная недостаточность, третий триместр беременности, возраст до 16 лет. Мелоксикам нельзя принимать больным, у которых после предшествующего приема ацетилсалициловой кислоты или других препаратов НПВС развились астма, носовые полипы, ангионевротический отек, крапивница.
Инструкция по использованию
Рассматривая инструкцию по применению уколов Артрадол, отзывы и цены, можно сказать, что это средство удобно и доступно практически для каждого больного. Назначать его должен врач, а вот делать инъекции уже можно дома, обратившись за помощью к родным. Лечение в стационаре им также проводится, тогда уколы делает медсестра в установленное время.
Инструкция по применению уколов Артрадол:

- вводится внутримышечно по 1 мг каждые 2 дня;
- содержимое ампулы перед каждым применением растворяется в 1 мл воды;
- начиная с 4-го укола, дозировка повышается в два раза;
- максимальный курс лечения составляет 35 уколов;
- повторное лечение может проводиться каждые полгода.


Особенности применения
Следует тщательно обдумать необходимость назначения мелоксикама пациентам с неконтролируемой артериальной гипертензией, конгестивной сердечной недостаточностью, подтвержденной ИБС, заболеванием периферийных артериол и/или цереброваскулярным заболеванием. Мелоксикам не предназначен для лечения больных, страдающих острой болью. Мелоксикам оказывает лишь незначительное влияние на способность управлять транспортными средствами и обслуживать механизмы. В случае развития головокружения, сонливости или нарушения зрения уместно воздержаться от управления автотранспортом и обслуживания механизмов. Проникает в материнское молоко, поэтому не рекомендуется прием мелоксикама кормящим грудью женщинам.
Противопоказания к применению
Лекарственный препарат «Артра» противопоказан пациентам в ряде следующих случаев:
- При наличии реакций гиперчувствительности на активные или вспомогательные компоненты, которые входят в состав.
- При развитии тяжелых болезней мочевыделительной системы.
- Во время беременности.
- В период вскармливания грудного ребенка.
- В возрасте до пятнадцати лет.
С особой осторожностью требуется применять это лекарство лицам, которые страдают диабетом, бронхиальной астмой или склонны к разным кровотечениям. Это правило нужно соблюдать и при лечении аналогами таблеток «Артра»
Это правило нужно соблюдать и при лечении аналогами таблеток «Артра».
Основные аналоги
Сегодня можно найти огромное количество аналогов, но действительно ли они такие же действенные, как оригинал? Давайте разберемся. Самым действенным аналогом препарата «Артра» является «Тазан». «Тазан» относится к той же фармакологической группе. Состав таблеток практически схож, активные вещества идентичны (хондроитин сульфат натрия и глюкозамин гидрохлорид). Показания к применению и противопоказания одинаковы.
Отзывы об «Артра» в большей степени носят положительный характер и тем самым доказывают его действенность.
Выбирая препараты для лечения заболеваний суставов и восстановления хрящевой ткани, необходимо уделять особое внимание не только стоимости продукции, но и ее эффективности. «Артра» отлично зарекомендовала себя среди пациентов с заболеваниями опорно-двигательного аппарата
Несмотря ни на что, показаний к применению намного больше чем противопоказаний, поэтому остановив свой выбор на этом лекарственном средстве, вы однозначно не пожалеете. Восстановив целостность хрящевой ткани, вы забудете, что такое хруст, болевые ощущения от воспалительных процессов и боль во время движения.
blotos.ru
ARTHRYL N20 – Читать
Противовоспалительное и противоревматическое средство выпускает известная фармацевтическая фабрика в Италии — Rottapharm. Артрил в ампулах (инструкция ниже) выпускают по 20 штук, он является нестероидным препаратом, относящийся к группе оксикамов. Лекарство используют для профилактики и лечения остеоартроза, периартериита, хондромаляции. Также Артрил назначают при ревматоидном артрите, артрозе.
Основным компонентом препарата Arthryl является глюкозамин сульфат в дозе 400 мг. Лекарство также содержит воду для инъекций, хлорид натрия, лидокаин. Покупая медикамент, вы обнаружите четкое количество ампул. Одна часть лекарства содержит глюкозамин сульфат, второй вид раствора необходим для разведения.
Препарат вводят внутримышечно. Действие медикамента стимулирует регенерацию хрящевой ткани. Лекарство имеет такие действия:
- анаболитическое;
- обезболивающее;
- противовоспалительное;
- антикатаболическое;
- противоревматическое;
- хондропротективное.
Глюкозамин сульфат способствует активной выработке протеогликанов. Протеогликаны находятся в хрящевой жидкости, они подавляют простогландины, разрушающие ткань хряща. Подробное описание препарата есть в инструкции, находящаяся в ней информация представлена в этой статье в ознакомительных целях.
Действие препарата направлено на снятие боли. Благодаря применению Артрила в костях нормально отлаживается кальций, улучшается подвижность сочленений, исчезают симптомы крепитации и скованность.
Обезболивание после использования препарата начинается через 1 час 30 минут. Снятие воспаления начинается через неделю после применения Артрила. Лекарство отпускается по рецепту от врача. Дозировку тоже назначает доктор, нельзя принимать медикамент самостоятельно без ведома доктора. Инструкция по применению Артрила в ампулах:
- сначала смешивают действующее вещество с ампулой для его разведения в один шприц;
- лекарство вводят внутримышечно;
- дозировка для взрослого человека — 3 мл, использовать средство необходимо 3 раза в неделю;
- продолжительность применения 4–6 недель, то есть за весь период понадобиться 12–18 ампул, плюс такое же количество вещества для разведения.
Если препарат был куплен в виде порошка, то принимать необходимо по такому способу: за 20 минут до еды. Используют 1 пакетик, разведенный в 200 мл кипяченой воды. Длительность терапии составляет 1–3 месяца, зависит от остроты течения заболевания.
Лекарственное средство запрещено принимать в некоторых случаях. Противопоказания к использованию Артрила:
- сердечная недостаточность;
- ограничение по возрасту: нельзя назначать детям до 12-летнего возраста;
- нарушенное функционирование в работе почек и печени;
- период вынашивания ребенка и кормление новорожденного грудью.
Медикаментозное средство противопоказано применять при грубом нарушении проводимости с наличием эпилептиформных судорожных пароксизмов.
Внимание! Лекарственный препарат нельзя принимать при повышенной чувствительности к лидокаину, или другим составляющим медикамента.
Что касается беременности, то производитель не рекомендует принимать лекарство на последнем триместре исходя из инструкции, предоставленной с препаратом, Артрил можно принимать в 1 и 2 триместре беременности. Однако, лучше этого не делать без консультации с врачом.
Артрил, как и любой препарат, применяемый для лечения суставов, вызывает побочные действия. Лекарство провоцирует возникновение метеоризма, тошноты, рвоты и поноса. Медикамент вызывает аллергическую сыпь, если имеется непереносимость компонентов лекарства, провоцирует возникновение изжоги. Чаще препарат переносится хорошо, не вызывает побочных эффектов.
Если такое произошло, необходимо сообщить врачу и сократить дозировку лекарства либо на некоторый период отказаться от применения медикамента. Артрил вызывает:
- обострение колита;
- расстройство пищеварения;
- дегтеобразный черный стул;
- желудочно-кишечное кровотечение;
- гастродуаденальные язвы;
- перфорация желудочка;
- тяжелое хроническое воспалительное заболевание кишечника под названием болезнь Крона;
- кровавая рвота.
Уколы могут подействовать на сердечно-сосудистую систему. Артрил редко вызывает сердечную недостаточность и гипертензию, но лучше знать и помнить о возможном возникновении этих заболевании, чтобы вовремя начать лечение. Длительное использование уколов может вызвать тромбообразование. Поскольку Артрил содержит лидокаин, возможно онемение во рту, тремор.
Внимание! На период лечения следует отказаться от вождения автомобили, из-за применения препарата возможна дезориентация, по причине наличия в лекарстве лидокаина.
Также пациенты могут жаловаться на головокружение и головную боль, сонливость, паралитическая диплопия (паралич глазных мышц) или перекрестная.
Медикаментозное средство может подойти не всем. Если после его применения возникли побочные эффекты или имеются противопоказания, можно заменить препарат аналогом. Аналоги — это лекарства, имеющие то же международное непатентованное наименование или АТС-код, которыми можно заменить Артрил. Препараты аналогичные составу Артрила:
Также глюкозамин содержится в таких медикаментах, как Эльбона, Элластенга. Важно понимать, что замену лекарству должен подбирать лечащий доктор. Доверять фармацевту в аптеке нельзя, эти медицинские работники могут посоветовать выбрать лучшее лекарство, но не стоит этого делать.
Медикамент не из самых дешевых, цена лекарства довольно высокая. Артрит в ампулах стоит 1021 рубль. Стоимость может быть и выше, в зависимости от необходимого количества медикамента.
Материалы: http://systavu.ru/artrit/artril-v-ampulah-instruktsiya.html
life4well.ru
Артрил в Польше (ампулы, порошок): цена, инструкция
Артрил – это лекарство, которое используется при лечении ряда заболеваний. Оказывает обезболивающий эффект и налаживает состояние хрящевой ткани. Лекарства в Беларуси, России и Украине зачастую достаточно дорогие. К тому же, не всегда есть 100% уверенность в том, что лекарства, продающиеся в отечественных аптеках – настоящие, поскольку доля подделок на рынке весьма высока.
СодержаниеРаскрыть
- Коротко о лекарстве
- Где купить
Именно по этим причинам многие люди, отправляясь за покупками, предпочитают покупать Артрил в Польше. Это могут быть ампулы, порошок, таблетки – любая лекарственная форма.
Внимание! Наиболее распространенным является Артрил в ампулах. Также он производится и в форме порошка.
Коротко о лекарстве
Одним из преимуществ покупки как этого, так и других лекарств в Польше является то, что вы гарантируете себе защиту от подделок. В странах Европейского союза со всем этим – очень строго, и можно быть на 100% уверенным в том, что покупаемый товар – оригинальный. Кроме того, важное значение имеет и более доступная, по сравнению с аптеками стран СНГ, цена.
Производитель — компания Rottapharm Ltd (Ирландия). В упаковке обычно содержится по 20 ампул.
Может применяться для профилактики, а также лечения таких проблем, как:
- Хондромаляции.
- Остеоартроз.
- Периартериит.
- Артроз.
- Ревматоидный артрит.
Обладает следующими действиями:
- Хондропротективное.
- Анаболитическое.
- Противовоспалительное.
- Обезболивающее.
- Антикатаболическое.
- Противоревматическое.
Где купить
Сеть аптек в Польше, как обычных, так и в интернете, достаточно широка. Это касается в том числе и приграничных городов, таких, как Белосток, Гданьск, Тересполь и другие.
Места продаж. Более подробно о про польские аптеки, их адреса и сайты, а также особенности поиска лекарств читайте здесь. Там же вы найдете и ссылку на список запрещенных к провозу через границу препаратов.
Важно помнить про то, что при покупке в Польше лекарств, требующих рецепт, вам необходимо, чтобы он был выписан не на русском или украинском языке, а на латыни.
polshainfo.com
Артрил инструкция по применению порошок — Все про суставы
Артрин – препарат для наружного применения, выпускаемый как мазь и используемый при различных патологиях костно-мышечной системы. В составе основное действующее вещество – хондроитина сульфат. К сожалению, лекарство выпускается только в виде мази, никаких других форм в виде уколов или таблеток не предусмотрено. Однако решить проблему можно просто, так как в этих лекарственных формах выпускаются аналоги – хондроитин, хондроксид.
Содержание статьи:
Действие
Активное вещество влияет на обмен кальция и фосфора в хрящевой ткани. При регулярном использовании замедляется процесс разрушения костной ткани и потери кальция в силу возрастных и других изменений. Также происходит ускорение процесса регенерации и замедляется процесс разрушения хряща, а также другие дегенеративные изменения.
При длительном использовании выполняет роль смазки для суставов, что обеспечивает их подвижность и отсутствие болезненности при ходьбе. В некоторой степени влияет на процесс восстановления суставной ткани, нормализует обмен веществ в гиалиновых клетках.
При однократном использовании средней терапевтической дозы максимальное количество препарата в плазме крови наступает через 3 – 4 часа, в синовиальной жидкости – спустя 4 – 5 часов. Доступность для организма всего 13%, выводится действующее вещество почками в течение суток.
Показания
Мазь артрин в концентрации 5% применяется при таких заболеваниях и патологических состояниях:
- Остеопороз костной ткани.
- Парадонтопатия.
- Дегенеративно-дистрофические заболевания суставов или позвоночника.
- Остеохондроз.
Также в некоторых случаях лекарство может быть рекомендовано травматологами и ортопедами при переломах для более быстрого формирования костной мозоли.
Противопоказания
Основное и самое частое противопоказание – непереносимость хондроитина сульфата. Поэтому перед началом применения следует проконсультироваться с лечащим врачом либо другим специалистом, который назначил это препарат.
К другим возможным противопоказаниям относятся склонность к кровотечениям, наличие тромбофлебита, беременность и кормление грудью. Все другие противопоказания можно считать относительными.
Дозировка
5% мазь артрин применяется только наружно. Наносить её следует тонким слоем на места поражения суставов, а это могут быть колени, локти, плечи, голеностоп и мелкие суставы. Кратность использования зависит от тяжести проявляемых симптомом и может составлять от 2 до 3 раз в сутки. Средство необходимо втирать в кожу до его полного впитывания – 2 – 3 минуты.
Надо помнить, что мазь может помочь только тогда, когда проявления заболевания находятся на самой ранней стадии, во всех других случаях лучше воспользоваться инъекционными или таблетированными формами хондроитина.
Длительность курса рассчитывается на 3 недели, но если по истечении недели каких-либо заметных улучшений не настанет, то лучше обратиться к врачу для уточнения диагноза или для смены препарата. Самостоятельное применение мази без назначения врача не допустимо.
При диагностированной парадонтопатии курс лечения должен составлять минимум 3 месяца, только после этого можно говорить о положительном или отрицательном результате.
Другие показания
В инструкции по применению к мази артрин есть информация, что препарат может применяться у пожилых людей при наличии атеросклероза сосудов. При этом не только понижается уровень «плохого» холестерина, но и улучшается общее состояние сосудов и происходит значительное снижение триглицеридов в крови.
Дополнительная информация
В редких случаях при использовании мази могут наблюдаться местные аллергические реакции – раздражение, покраснение кожи, сыпь или зуд. Поэтому прежде, чем начинать лечение, необходимо проверить препарат на аллергенность – нанести минимальное количество на внутреннюю сторону запястья и проследить за реакцией на протяжении суток. Если никаких изменений кожных покровов не последует, можно начинать лечение.
После применения мази артрин необходим обязательно вымыть руки с мылом во избежание общей передозировки. К другим очень редким побочным эффектам можно отнести тошноту и рвоту.
При лечении следует избегать попадания препарата в глаза и в рот, а также на другие слизистые оболочки. Если такое случилось – надо срочно промыть прохладной водой и обязательно обратиться к врачу.
Срок годности – один год. Хранить в сухом месте, защищённом от попадания солнечных лучей, при температуре от +2 до +20 градусов.
Source: nashynogi.ruЧитайте также
sustav.nextpharma.ru
Боль в шее и температура – Температура 37.5 и боль в шеи((( – запись пользователя Ольга (id1837555) в сообществе Здоровье – от трех до шести лет в категории Вирусные инфекции
Боли в шее и температура причины HealthIsLife.ru
Когда болит шея: причины и методы лечения
В медицине боли в шее принято называть цервикалгиями. Согласно результатам многочисленных скрининговых исследований, на протяжении года они возникают у 12-72% лиц трудоспособного возраста. Это значит, что ощущения знакомы практически каждому человеку. У 1,7-11,5% людей цервикалгии в итоге приводят к потере трудоспособности. Выясним их наиболее частые причины и методы лечения.
Классификация цервикалгий
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует. » Читать далее.
Все болезненные ощущения в шее разделяют на острые и хронические. Первые возникают внезапно и имеют ярко выраженный характер. Обычно они появляются после переохлаждения, тяжелой физической нагрузки или поднятия тяжестей. Хронические болевые ощущения беспокоят человека постоянно, на протяжении длительного периода времени. Они слабо выражены, имеют ноющий характер и усиливаются после длительного сидения или сна в неудобной позе.
В зависимости от локализации боль бывает висцеральной, соматической поверхностной и глубокой. Первая возникает вследствие поражения внутренних органов. Висцеральные (отраженные) боли могут указывать на ангину, болезни пищевода или глотки, острый тиреоидит, расслоение позвоночных или сонных артерий.
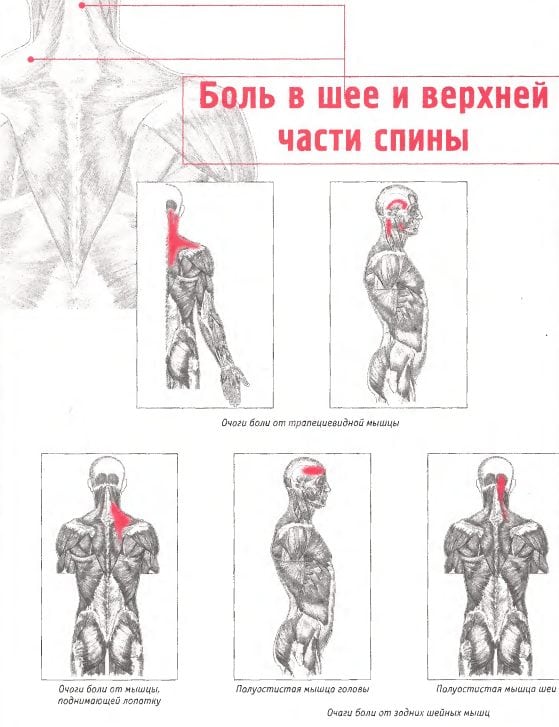
Поверхностная соматическая боль возникает в кожных покровах вследствие травм или мелких царапин, глубокая локализуется в тканях. Причиной появления последней обычно служит перенапряжение мышц или патология позвоночного столба.
Как отличить висцеральные боли от соматических? Первые имеют диффузный характер, то есть человек не может определить их точную локализацию: они иррадиируют в другие части тела, сопровождаются тошнотой, рвотой, головокружением, повышением температуры и т. д.
В 2008 году комиссия по изучению болей в шее (Neck Pain Task Forse) предложила выделить следующие стадии цервикалгии:
- У больного нет симптомов, которые говорили бы о структурных нарушениях. Повседневная активность человека не ограничена, ему не требуется дополнительное обследование и лечение. Такие цервикалгии проходят после минимальной коррекции образа жизни.
- У человека нет признаков серьезных структурных повреждений позвоночника или шейных органов, однако его повседневная активность немного нарушена. Больной иногда нуждается в обезболивающих средствах. Для предупреждения потери трудоспособности ему требуется изменение образа жизни, специальные упражнения.
- Признаков серьезных органических повреждений у человека нет, однако имеются неврологические симптомы. Пациенту нужно дополнительное обследование, комплексное лечение выявленной патологии.
- Больной отмечает появление признаков органических изменений. Его беспокоят сильная болезненность в шее, которая чаще всего указывает на травмы, опухоли, миелопатии, системные заболевания и т. д. Пациенту требуется серьезное обследование и специализированное лечение.
В шее боль может быть центральной и нейропатической. Цервикалгии центрального генеза возникают при менингите, острых нарушениях мозгового кровообращения, ЧМТ, повышении внутричерепного давления, внутримозговых опухолях. Нейропатические боли появляются вследствие защемления спинномозговых корешков, тоннельных невропатий, травматических повреждений нервов, полинейропатий, рассеянного склероза и т. д.
Основные причины боли в шее
Боли в области шеи могут появляться изредка или беспокоить человека ежедневно. Периодические цервикалгии, возникающие раз в несколько месяцев, чаще всего неопасны и не говорят о какой-либо патологии. Они быстро проходят после полноценного отдыха или применения обезболивающей мази.
А вот постоянная ноющая или внезапная сильная боль в шее должна вызывать у человека серьезные опасения.
Боли в шее и температура причины

Методы лечения боли в шее
Болезненные ощущения в шее – довольно распространенное явление, с которым может столкнуться абсолютно любой человек, в независимости от возраста и пола.
Если болит шея сзади и сбоку (справа и сзади слева) необходимо в первую очередь обратиться к травматологу и только потом начинать принимать меры.
Дискомфорт или любые другие малоприятные ощущения могут возникнуть как на фоне какого-либо серьезного заболевания, так и вследствие банальной простуды. Главное, не тянуть с визитом к специалисту и не ждать пока боль в области шеи сзади будет невыносимой.
Причин сильных или слабоинтенсивных болевых ощущений в шее справа или слева существует предостаточно. Довольно часто боли усиливаются при резком повороте головы или же из-за неудобной позы во время ночного сна. Боли могут быть сильными и постоянными, резкими и кратковременными. В любом случае в независимости от характера боли нужно сначала узнать причину.
У взрослого человека боль в шее сзади может возникать вследствие:
- переохлаждения;
- сквозняка;
- обострения остеохондроза шейного отдела позвоночника;
- протрузии межпозвонкового диска;
- грыжи;
- подвывиха позвонков;
- спондилеза;
- наличия доброкачественной или злокачественной опухоли;
- разных патологий, связанных с иммунными нарушениями: артрита или воспаления кишечника;
- заболеваний сердечно-сосудистой системы, ЖКТ, легких;
- туберкулеза;
- недугов инфекционной природы: менингита, остеомиелита, полиомиелита;
- беременности.
Узнать, почему болит шея сзади, самостоятельно вам не удастся. Поэтому не пренебрегайте помощью доктора.
Болевые ощущения в области шеи справа или слева могут быть обусловлены наличием таких патологий, как спондилез, остеохондроз, грыжа и других дегенеративных патологий.
Помимо этого, болезненные ощущения могут возникнуть вследствие травмирования мышц, самого позвоночника или связок, наличия новообразований, а также системных недугов.
Еще одна не менее распространена причина дискомфорта – перенапряжение.
Остеохондроз характеризуется сильными, постоянными болезненными ощущениями, которые могут тянуть или отдавать в область затылка или руку. Более того, при данной патологии могут возникать болевые ощущения в голове и повышаться кровяное давление.
Если же болевые ощущения, возникающие в шее сзади, отдают в руку или плечо, то возможно, причиной болевых ощущений является протрузия или грыжа. Протрузия является весьма опасным недугом, поскольку при игнорировании ее проявлений или отсутствии лечения она может привести к инвалидизации.
Именно по этой причине, если боль в шее с левой или правой стороны сопровождается такими симптомами, как перепады кровяного давления, онемение затылочной области, частые обмороки незамедлительно обратитесь за помощью специалиста.
Нередко болезненность шеи обусловливается различными травмами межпозвонковых суставов. Усилению болевого синдрома способствует переохлаждение, продолжительное перенапряжение мышц после тяжелой работы или пребывания в неудобной позе.
Бывает, что болезненность шеи обусловливается наличием новообразования в этой области. Системные патологии соединительной ткани: ревматическая полимиалгия, анкилозирующий спондилит также могут провоцировать появление боли в шее. При игнорировании проявлений анкилозирующего спондилита отмечается сращение соседних позвонков с последующим образованием костного блока.
Довольно часто болезненные ощущения в шее с левой или с правой стороны появляются из-за заболеваний, не связанных с позвоночником. К таковым относят:
- заглоточный абсцесс;
- инородное тело пищевода;
- шейный лимфаденит;
- полиомиелит;
- депрессия;
- карбункул.
Заглоточный абсцесс в большинстве случаев является осложнением флегмонозной ангины. Причиной этому может быть нецелесообразная антибактериальная терапия. При употреблении антибиотиков гнойный процесс может распространиться на рядом расположенные ткани, в которых впоследствии и формируется абсцесс.
При данной патологии может ломить в костях, поскольку увеличивается температура и больной может даже гореть. Помимо этого, отмечается появление недомогания, сильных головных болей, озноба.
Болезненность может появиться и вследствие инородного тела пищевода, травмировавшего слизистую именно в шейном отделе. Подобное явление может сопровождаться формированием язвы, пролежня или осаднения.
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
Нередко боли в области шеи обусловлены шейным лимфаденитом – воспалением шейных лимфоузлов. Появиться недуг может на фоне таких инфекционных болезней, как ангина, фарингит или паротит.
Возникнуть дискомфорт и другие малоприятные ощущения могут и из-за карбункула (гнойного процесса волосяных фолликулов), менингита или полиомиелита, развивающихся с поражением мышц шеи спинного мозга, а также депрессий.
Если глотание провоцирует малоприятные ощущения не только в шее, но и выше, к примеру, в ухе – это может свидетельствовать об остром тиреоидите.
Ответ на вопрос: «что делать, если ребенок жалуется на боль в шее сзади слева или справа» один – обратиться к терапевту. Лечить недуг самостоятельно не рекомендуется, поскольку так вы можете усугубить ситуацию.
Болезненные ощущения (тянет или ноет) в шее сзади, несколько ниже или выше у ребенка могут появиться вследствие:
- мышечного спазма или воспаления лимфоузлов;
- межпозвонковой грыжи;
- новообразований разной этиологии;
- патологий костей и мышц;
- заболеваний ССС;
- менингита и других инфекций.
Лечение патологии
Лечить боли в шее сзади должен только опытный врач. Принимать меры по устранению боли в независимости от локализации – справа или слева не стоит ни в коем случае. Прежде чем начать лечение доктор назначит проведение:
- Рентгенографии.
- Общего анализа крови.
- Магнитно-резонансной томографии.
- Ультразвукового исследования.
Диагностирование патологии – важный этап, способствующий выявлению основного недуга. Ведь устранение боли сзади шеи при помощи болеутоляющих — это способ всего лишь по улучшению состояния, причем ненадолго, а не устранению основной причины.
С целью минимизации болей в шее сзади выше позвоночника, с правой или с левой стороны назначается применение:
- лечебного массажа;
- лечебной гимнастики;
- мануальной терапии.
Все вышеуказанные способы лечения назначают в качестве дополнительных, и рекомендованы к применению только после устранения интенсивных болей.
Помимо этого, назначается применение НПВС: Рофекоксиба, Пироксикама, Нимесулида, Ибупрофена, Диклофенака. С целью купирования болевого синдрома назначают прием болеутоляющих: Аркоксиа, Мелоксикама, Лорноксикама, а с целью устранения мышечного спазма назначаются миорелаксанты: Тизанидин, Мидокалм, Баклофен.
Медикаментозная терапия подбирается сугубо индивидуально, в зависимости от фактора, который спровоцировал боли сзади шеи и степени тяжести состояния.
Для лечения шейного остеохондроза рекомендуют делать специальные упражнения. Гимнастика поспособствует укреплению мышц позвоночника, повышению их эластичности, а также улучшению кровообращения в суставах и мышцах.
- Присядьте на стул, выпрямите шею и спину. Плавно поворачивайте голову сначала вправо (до крайнего положения), а затем влево. Повторите упражнение пять раз.
- Присядьте на стул, опустите голову вниз и постарайтесь дотронуться подбородком до груди. Делать упражнение нужно десять раз.
- Сидя на стуле с выпрямленной спиной, необходимо облокотиться одним локтем о стол. Ладонь этой руки нужно приложить к височной области и голове и наклонять голову вниз, но при этом противодействовать ей рукой. Далее, проделайте то же самое с другой рукой. Повторите пять раз.
- Встаньте, выпрямите спину, руки вытяните вдоль туловища. Поднимите плечи, зафиксируйте положение на десять секунд. Расслабьтесь, выдохните. Повторите десять раз.
Отличного эффекта в терапии боли в шее можно достичь, применяя народные средства. Главным преимуществом препаратов из народа является их натуральность. Для снятия боли рекомендуют делать компрессы и примочки, пить отвары и настои.
Препараты из лекарственных растений поспособствуют не только устранению болевого синдрома, но и минимизации проявлений, улучшению состояния и укреплению иммунной системы.
Но даже невзирая на все это, использовать любые народные средства без ведома лечащего врача нельзя.
Помимо этого, превышение рекомендуемых дозировок или злоупотребление препаратами может стать причиной отравления и других малоприятных последствий. Помните, народная медицина – это лишь дополнение традиционной.
- Применение целебного настоя. Заварите пятнадцать грамм высушенного мелко нарезанного цикория в двухстах миллилитрах прокипяченной воды. Настаивайте состав на протяжении нескольких часов. Употребляйте по четверти стакана профильтрованного напитка четырежды в сутки.
- Смешайте в равных пропорциях листки лаванды с полынью, листками смородины и бузины. Запарьте тридцать грамм смеси крутым кипятком – одним стаканом. Оставьте состав настояться. Пейте процеженное средство вместо чая.
- Соедините в равных количествах мед со свиным жиром и подогретым молоком. Хорошенько перемешайте компоненты и употребляйте по 10 грамм снадобья трижды в сутки.
- Для устранения интенсивных болей рекомендуют применять компрессы из листочков мяты или же растирать больное место оливковым маслом или мазью Вишневского.
- Отлично зарекомендовала себя мазь. Соедините мумие в количестве пяти грамм с молотым красным перцем – 10 граммами и медом – половиной стакана. Тщательно перемешайте состав и прогрейте на водяной бане на протяжении получаса. Остудите состав и поместите в холодильник. При появлении боли растирайте данной мазью пораженную область.
- Воспользоваться болеутоляющими средствами. Именно при помощи таких препаратов удается быстро и эффективно снизить сильную боль.
- Для снижения мышечного спазма требуется приложить к шее грелку. Прикладывать горячие компрессы непосредственно к кожным покровам запрещается.
- Чтобы избежать искривления шеи у ребенка, необходимо приучать его с самого детства спать без подушки или же использовать очень тонкую подушку.
- Снять перенапряжение в плечах и шее можно при помощи специальной методики глубокого дыхания и расслабления.
- Исключить продолжительное времяпрепровождение за компьютером и телевизором. При искривлении позвоночника может проявляться болевая симптоматика в области шеи, особенно при сколиозе 3 степени.
Первая помощь ребенку при болевых ощущениях в шее
Существует ряд причин, посредством которых могут сформироваться болевые ощущения в области шеи у ребенка. Таковыми причинами являются:
- Мышечные спазмы. Часто у детей боль в шее возникает на фоне спазмов мышц. При этом симптом может возникать не только днем, но и в ночное время, когда ребенок спит. Зачастую основной причиной возникновения спазма мышц является продувание на сквозняке.
- Воспалительные процессы в лимфатических узлах. Многие считают, что воспаление лимфоузлов не несет в себе опасности, хотя такое явление скрывает в себе первые признаки развития менингита.
- Менингит. Опасное заболевание, встречаемое зачастую среди детей в возрасте до 5 лет. При таком опасном заболевании у ребенка развиваются симптомы повышения температуры тела, а также болевая симптоматика в области головы и шеи. При осложненном менингите наблюдается появление сыпи на кожных покровах, которая имеет вид маленьких пупырышков.
- Кривошея. Боль в шее может возникать по причине такого заболевания, как кривошея. Определить данное заболевание можно по характерным симптомам, когда ребенок держит голову только в одном положении. При кривошее в редких случаях наблюдается повышение температуры, что скорее связано с подцеплением инфекционных недугов.
- Воспаление ключично-сосцевидной мышцы. Зажатие мышц наблюдается во время родового процесса, в результате чего малыш получает серьезную травму. При воспалении данной мышцы ребенок может повернуть голову только в одну сторону.
Чтобы выяснить самостоятельно причины боли в шее у ребенка, следует проанализировать всю картину симптомов. Если же определить причины развития такой патологии не удается, необходимо обратиться к врачу.
Важно знать! Мазать шею ребенку без правильно поставленного диагноза категорически запрещается.
Лучший способ снять боль в области шеи – это приложить к нему что-то холодное. Особенно важно прикладывать лед сразу после возникновения боли. Если же шея заболела сначала сильно, но с течением времени признаки болевых ощущений снижаются, то прикладывать лед или другие холодные предметы не рекомендуется. Первую помощь при шейных заболеваниях можно оказывать практически во всех случаях, кроме такого недуга, как менингит.
Важно знать! Давать ребенку обезболивающее средство можно в тех случаях, если предварительно был исключен диагноз менингита.
Родителям важно знать, что если у детей болит шея, то лучше не рисковать их здоровьем, и сразу же обращаться в стационар. Это позволит исключить смертельно-опасное заболевание, а также предупредить развитие различных осложнений.
- медикаментозное лечение;
- хирургическое лечение.
Препаратами выбора в данном случае являются
широкого спектра действия, которые назначают сразу же после выявления признаков распространения инфекции по организму. После получения данных антибиотикограммы назначают те антибиотики, к которым данный конкретный возбудитель наиболее чувствителен.
Медикаментозное лечение инфекционных заболеваний в области шеи
healthislife.ru
Боль в шее и температура
Почему болит шея и что делать
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…Читать далее »
Боли в шее хотя бы единожды возникают практически у каждого человека. Это доставляет нам массу неудобств и ограничений, а причин на то может быть масса. Здесь мы попытались выделить все основные причины, систематизировать симптомы, тем самым помочь вам разобраться в характере возможных болей, чтобы понять какие меры предпринимать.
Вегето-сосудистая дистония
Вегето-сосудистая дистония (ВСД) — это нарушения в работе вегетативных функций человека. Причиной могут быть:
- наследственные факторы;
- психические расстройства;
- соматические расстройства;
- поражения нервной системы.
Обычно ВСД непосредственно связана с болезнями опорно-двигательного аппарата, поэтому при таком диагнозе одним из основных симптомов является боль в шее.
Но причину нужно искать в другом заболевании, часто это остеохондроз, артроз. Устранение основной причины шейных болей служит успешным залогом дальнейшего лечения вегето-сосудистой дистонии.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Воспаление лимфоузлов
Лимфоузел — это орган лимфатической системы человека, выполняющий в организме роль фильтра. В организме есть несколько групп лимфоузлов, которые выполняют различные защитные функции.
Одна из таких групп — это шейные лимфоузлы, которые защищают организм от инфекций и опухолей. Вследствие каких-либо инфекций происходит воспаление лимфоузлов (лимфаденит). При поражении шейных лимфоузлов человек чувствует боль в этом отделе. Как правило, воспаление шейных лимфоузлов происходит из-за инфекций лор-органов.
Кроме боли в области шеи, симптомами этого заболевания являются:
- высокая температура;
- общая слабость;
- головная боль.
Лимфоузлы на шее не могут воспаляться и болеть самостоятельно, поэтому, если человек жалуется на подобные симптомы, нужно искать очаг воспаления, от которого произошло поражение лимфоузлов.
Воспаление лимфоузлов можно разделить на 3 типа:
- Лимфоузел явно не увеличен, и боль в шее чувствуется только при прощупывании пальцами.
- Боль в шее ощущается в спокойном состоянии, визуально определяется увеличенный лимфоузел.
- При гнойном воспалении кроме боли в шее наблюдается покраснение кожного покрова в области лимфоузла.
Лечение лимфоузлов проводят амбулаторно, после осмотра врача. Самолечение в этом случае очень опасно. Обычно назначают антибиотики и противовоспалительные препараты, а также рекомендовано на время лечения исключить физические нагрузки.
Межпозвоночная грыжа
Межпозвоночная грыжа возникает вследствие смещения межпозвоночных дисков и выпячивания их в позвоночный канал. Когда грыжа возникает в шейной части позвоночника, человек ощущает простреливающую боль в шее, отдающую в плечевые суставы. Также могут беспокоить головокружения, повышенное давление.
Позвоночник человека состоит из 24 позвонков, которые соединены межпозвоночными дисками, и включает в себя 5 частей: шейную, грудную, поясничную, крестцовую, копчиковую.
Грыжу шейного отдела сложно диагностировать, потому что этот участок позвоночника достаточно мал. Тем не менее, если вы ощущаете описанные симптомы, необходимо пройти обследование, прежде чем заниматься лечением. Ведь, например, прогревать грыжу категорически запрещено.
Если межпозвоночную грыжу не лечить, это может привести к серьезным осложнениям:
- хроническому бронхиту;
- радикулиту;
sustavy-noga.ru
Боли в шее и голове с температурой. Болит голова и температура. HeadNotHurt.ru
Книга Медика
Боль в шее: симптомы и причины
Под болью в шее подразумевается боль в задней её части, начиная от затылочной области, до верхних краев лопаток, а также боль в области от правого до левого плеча.
Причины появления болей в шее
К возникновению болей в шее могут привести не только уже сформировавшиеся заболевания позвоночника, но и некоторые обыденные ситуации:
- длительное пребывание в одной, особенно неправильной, позе: нагрузка на позвоночник при этом усиливается, мышцы находятся в постоянном напряжении, что приводит к их спазму и появлению боли;
- переохлаждение мышц также может вызвать их спазм, который приводит к нарушению кровообращения;
- неправильно выбранная кровать, неправильное положение при вождении автомобиля, за компьютером и т.д.;
- избыточный вес дает большую нагрузку на позвоночник и мышцы;
- сильные эмоциональные перенапряжения вызывают ощущения усталости и болезненность в области шеи;
- резкие, чрезмерные движения, которые приводят к растяжению мышц и болям.
Заболевания, при которых возникает боль в шее
Наиболее частыми виновниками болезненных ощущений в области шеи являются такие заболевания, как:
Реже причинами болезненности в шее выступают:
Боль в шее может появляться при некоторых опасных для жизни заболеваниях: ишемическая болезнь сердца, субарахноидальное кровоизлияние, инфекционные заболевания (менингит. остеомиелит), злокачественные новообразования. переломы позвонков.
Даже психические изменения, депрессия могут послужить причиной появления болезненных ощущений в шее.
Причины появления боли в шее у детей
Чаще всего боль в шее у детей появляется при осложнении ангины, когда воспаляются шейные лимфатические узлы, развивается лимфаденит. Кроме этого, причиной болезненных ощущений в шее могут быть инфекционные заболевания, такие как:
При воспалительных процессах в грудино-ключично-сосцевидной мышце возникает боль при повороте головы. Кривошея. вследствие спазма мышц, так же сопровождается болезненностью, голова при этом отклонена и повернута в противоположную боли сторону. У детей, как и у взрослых, боль в шее может появляться при таких заболеваниях, как: новообразования, абсцессы, внутричерепные кровоизлияния, ревматоидный артрит.
Болезненность в шее у детей может появляться при таком контагиозном (заразном) заболевании, как эпидемический паротит. Проявляется он повышением температуры, увеличением околоушных слюнных желез. их болезненностью. Процесс может переходить на подчелюстные и подъязычные железы. При этом может возникнуть отек гортани и мягкого неба. Появляются трудности при жевании, глотании и даже при дыхании.
В силу того, что дети нередко болеют инфекционными заболеваниями, целесообразно вызывать врача на дом.
Какие симптомы могут сопровождать боль в шее
При остеохондрозе, межпозвонковых грыжах, радикулите шейного отдела позвоночника болезненность может распространяться на затылочную область, одну или обе руки, может быть головная боль. В руках возникает снижение чувствительности, двигательные нарушения, которые в тяжелых случаях могут перейти в паралич.
Сильные боли в шее, наличие гематом, ригидность мышц характерны для травм шейного отдела. При возникновении неврологических нарушений можно заподозрить повреждение спинного мозга.
Растяжение и разрыв связок приводит к нарушению функционирования верхних конечностей и мышц шеи. Сопровождается сильной болью, которая усиливается к ночи и при движении. Нередко видна гематома, прямо под кожей, припухлость. Движения могут быть ограничены, либо (при разрыве связки) иметь патологически большую амплитуду.
При миелопатии (поражении спинного мозга) в шейном отделе позвоночника появляется боль, ограничение движений в шее, спастический парез нижних конечностей с нарушением глубокой чувствительности, вялый парез рук. При разгибании или сгибании шеи появляется ощущение беганья электрического тока по спине, вдоль позвоночника, ощущение может распространяться на руки и ноги.
Ревматическая полимиалгия может обуславливать появление режущих, дергающих или тянущих болей в мышцах шеи, которые резко усиливаются при движении. Кроме этого симптома болезнь проявляется скованностью в плечевом поясе, особенно по утрам и после периода неподвижности. Больному человеку трудно встать с кровати, завести за спину руки, а иногда и поднять их, тяжело выполнять даже обыденные манипуляции. Боль может распространяться в другие мышцы тела, чаще в мышцы тазового пояса. Иногда болезненность усиливается в ночное время, из-за чего нарушается сон. Не смотря на то, что больные жалуются на значительную слабость, сила в мышцах сохраняется.
При лимфадените шейных лимфоузлов повышается температура тела, появляется общее недомогание, на задней поверхности шеи видны или прощупываются увеличенные лимфоузлы, болезненные при прикосновении, может быть их покраснение.
Острый инфаркт миокарда и приступ стенокардии могут сопровождаться болью в шее, по передней её поверхности. Типичными признаками являются: боли за грудиной (колющие, режущие, давящие, сжимающие), отдающие в левое плечо, руку, лопатку, межлопаточное пространство, челюсть, шею. После приема нитроглицерина, боль исчезает при стенокардии. При инфаркте улучшений не наступает, может появиться потливость, повышение или понижение артериального давления, головокружение.
Что делать, если болит шея
Для начала, необходимо хоть немного определиться, какая причина вызвала боль в шее. Если ситуация похожа на симптомы остеохондроза, необходимо чаще менять положение, больше двигаться, применять специальные физические упражнения, использовать методы растяжения позвоночника, массаж, физиотерапию. В комплекс необходимо включить применение нестероидных противовоспалительных средств.
При болях, вызванных длительным пребыванием в одной позе или переохлаждением, необходимо растереть область шеи обезболивающим или согревающим кремом, принять внутрь таблетку противовоспалительного препарата. Можно обмотать шею теплым шарфом. Рекомендуется использовать согревающие компрессы.
Если боль является следствием заболевания, не стоит заниматься самолечением, как можно быстрее обратитесь к врачу, особенно, если боль в шее возникла у ребенка.
При болях в шее можно проконсультироваться со следующими врачами:
Сначала целесообразнее обратиться к терапевту, который проведет полный осмотр и решит вопрос о необходимости привлечения квалифицированных специалистов, таких как
Причины и лечение боли в шее
Причины боли в шее
Вот частичный список из многих заболеваний, которые могут повлечь за собой боль в шее: напряжение и спазм мышц, анкилозирующий спондилит, артрит, неподвижность шейных суставов, истончение костей (остеопороз), опухоли, воспаление или инфекция мозговых оболочек (менингит). Причины боли в шее также: грипп, для которого, наряду с высокой температурой, характерны мышечные и головные боли.
Человек может испытывать боль в различных частях шеи – в оболочках спинного мозга, шейных позвонках, сосудах, мышцах, лимфатической ткани. Всегда помните, что боль в шее часто сигнализирует о серьезном заболевании.
Большинство случаев боли в шее обусловлено напряжением и спазмами мышц. Часто они проявляются сильной болью при резком движении головой. Боль в шее по утрам может быть следствием неудобного положения во время сна. С этой проблемой можно успешно бороться дома, но лучше обратиться к врачу.
Симптомы боли в шее
Боль в шее может быть слабой, умеренной или сильной, постоянной или перемежающейся, возвращающейся или однократной. Боль может усиливаться при движении или сковывать движения человека. Она различается и по местоположению: сосредоточивается сбоку или спереди. Охватывает всю шею либо распространяется на руки и спину. Одновременно с болью могут возникать отеки, скованность или неподвижность шеи. Другие симптомы различаются в зависимости от причины болей в области шеи. Они могут быть следующими: головная боль, онемение или покалывание в руках и ногах, слабость рук или ног, боль при движении руками или ногами, искривление спины или шеи, чувствительность задней стороны шеи, полный или частичный паралич, потеря контроля над мочеиспусканием и дефекацией, затруднение дыхания.
Лечение боли в шее
Если более вероятно ущемление нерва, то для лечения боли в шее назначается рентгенологическое исследование шейного отдела позвоночника. Может быть прописан анальгетик (например, ибупрофен). Врач может прописать специальный корсет или воротник для фиксации шеи, теплые компрессы, противовоспалительные лекарства, массаж, физиопроцедуры. Боли в шее, которые появляются утром из-за неудобного положения шеи во время сна, можно предупредить с помощью обычного полотенца, обернутого вокруг шеи на ночь.
Что делать при боли в шее?
Предлагаем приемы самопомощи, которые, как считают специалисты по лечебному массажу, надежно избавляют от напряжения шейных мышц.
Для лечения симптомов боли в шейной области зажмите пальцами одной руки мягкие ткани на задней стороне шеи так, чтобы получилась мышечная складка шириной не более 2-2,5 см. Складка должна располагаться поверх шейных позвонков. Мягкими движениями разомните мышцу, постепенно перемещая пальцы кверху, в волосистую часть головы. Обнаружив особенно чувствительную зону, надавите на нее в течение 10 секунд до предела переносимости боли и медленно отпустите. Повторяйте описанные выше приемы до тех пор, пока не будет оказано воздействие на все чувствительные точки, которые вам удастся обнаружить. Повторяйте упражнение для лечения боли в шее примерно через каждые два часа, пока не почувствуете, что мышцы полностью расслабились и боль в шее утихла.
Другой вариант лечения боли в шее – воздействие на шейно-грудино-ключичные мышцы. С помощью зеркала найдите у себя крупные шейно-грудино-ключичные мышцы, расположенные по обеим сторонам трахеи. Правой рукой возьмитесь за левую шейио-грудино-ключичную мышцу так, чтобы большой палец оказался спереди. Поверните голову влево, расслабляя мышечные ткани, которые вы захватили рукой. Начните от основания шеи разминать мышцу медленным движением пальцев, захватывая ими мышечную складку. Затем разотрите мышцу сверху вниз. Повторите массаж мышцы с противоположной стороны.
Для лечения простреливающих болей в области шеи подойдет прием, который применяется для быстрого расслабления напряженных мышц надлопаточной области: усадив пациента на стул с прямой спинкой, положите кисти рук на верхние края его надплечий так, чтобы большие пальцы были направлены в сторону спины, а остальные пальцы – вперед. Попеременно сжимая и отпуская мышечные ткани, «пройдитесь» от плечевых суставов до основания шеи и обратно несколько раз. Двигаясь то в одну, то в другую сторону, меняйте положение большого пальца, чтобы оказывать воздействие на максимально большую площадь верхней части спины. Применяйте сильное надавливание. Двумя-тремя пальцами обеих рук выполняйте поглаживание круговыми или прямыми движениями между позвоночником и лопатками, от нижних концов лопаток до основания шеи. Заканчивая массаж для лечения боли в шее, положите руки на закругления плечевых суставов. Крепко обхватывая суставы, разомните покрывающий их мышечный слой, пока боль в шее не станет слабее.
Упражнение, которое можно выполнять самостоятельно при напряжении и болях в шейных мышцах: наложите кончики пальцев обеих рук на шею по обеим сторонам позвонков, чуть ниже затылка. Пальцы должны быть прямые, локти приподняты. Нажимайте на шейные мышцы подушечками пальцев. Поглаживайте шею движениями кпереди, воздействуя на глубокие слои мышечных тканей. Сделайте выдох и свободно и мягко уроните голову назад, на поддерживающие ее кончики пальцев. Скользя пальцами по шее кпереди, старайтесь расправлять, отделяя друг от друга, мышечные волокна. Повторяйте это упражнение для лечения боли в шее по мере необходимости.
Другие статьи по этой теме:
Основные причины головной боли, отдающей в ухо и шею
Что такое головная боль знает большинство населения планеты. Боль в разных частях головы бывает разной интенсивности и сопровождается рядом других симптомов. В нижеприведенном материале рассматривается ситуация, когда болит ухо и одновременно голова и шея. Причин подобного изменения в самочувствии достаточно много и чтобы устранить болезненные ощущения требуется в первую очередь установить основной провоцирующий фактор болезни.
Если эпизоды возникновения боли единичны, то повода для беспокойства нет, нужно больше двигаться и полноценно отдыхать. При систематических болях, создающих дискомфорт и ограничивающих жизнедеятельность, нужно подумать об обследовании.
Боль в голове, сопровождающаяся болезненными ощущениями в области шеи и в одном или сразу обоих ушах возникает по причине заболеваний нервной системы, при сосудистых патологиях, травмах, патологиях позвоночника, во время вирусных и бактериальных заболеваний. Многообразие причин появления неприятных и достаточно дискомфортных ощущений усложняет лечение заболевания, ведь для того чтобы добиться нормализации самочувствия требуется определенное медикаментозное лечение. Вот почему важно при частых головных болях и других нарушений в здоровье пройти полное обследование, на основании которого врач подберет высокоэффективное лечение. Своевременное обращение к врачу позволит избежать достаточно серьезных осложнений, иногда приводящих к летальному исходу. Среди основных причин возникновения болей в голове с иррадиацией в шею и ухо выделяют несколько.
Воспалительные поражения оболочек мозга
Менингит и энцефалит проявляются сильной и резко начинающейся головной болью, которая отдает в шею. Усиление болей происходит при попытках наклона головы вперед. Воспаление мозговых оболочек сопровождается подъемом температуры, болью в мышцах и суставах. Возможно образование сыпи на теле. Такие заболевания требуют немедленного лечения.
Гипертоническая болезнь
 Повышение артериального давления сопровождается в большинстве случаев сильной болью в затылке. По характеру болезненные ощущения в голове пульсирующие, давящие, отдающие в область шеи. На высоте подъема давления отмечаются изменения слуховой функции, появляется звон и посторонний шум в ушах, человек может временно оглохнуть. Гипертоническая болезнь проявляется и другой симптоматикой, это:
Повышение артериального давления сопровождается в большинстве случаев сильной болью в затылке. По характеру болезненные ощущения в голове пульсирующие, давящие, отдающие в область шеи. На высоте подъема давления отмечаются изменения слуховой функции, появляется звон и посторонний шум в ушах, человек может временно оглохнуть. Гипертоническая болезнь проявляется и другой симптоматикой, это:
- Покраснение лица.
- Учащение сердцебиения.
- Слабость.
- Одышка.
- Мелькание мушек перед глазами.
Разумеется, при артериальной гипертонии могут беспокоить не все симптомы одновременно. Более того в редких случаях человек может не ощущать даже значительный подъем АД.
Патологии шейного отдела позвоночника
При остеохондрозе, спондилите, подвывихах позвонков появляется боль в голове и шее. Дискомфортные ощущения значительно усиливаются при резких поворотах, наклонах. При выраженных воспалительных изменениях нарастает отечность, приводящая к сдавливанию нервных окончаний, что в свою очередь приводит не только к болям, но и к головокружению, шуму и звону в ушах, ограничению движений, онемению верхних конечностей.
Полезная информация: Причины и направления лечения боли в области затылка и шеи
Воспаление тройничного нерва
 Тройничный нерв имеет три ветви, расположенные в области лица. Центр этого нерва находится в височной области, поэтому воспаление, прежде всего, отражается болью в висках. Развивающаяся невралгия характеризуется острой, простреливающей болью, приступ которой может продолжаться от нескольких минут и до нескольких часов. Нередко при этом заболевании возникают боли в ушах, зубах, ротовой полости. Помимо перечисленных признаков распознать воспаление тройничного нерва можно по:
Тройничный нерв имеет три ветви, расположенные в области лица. Центр этого нерва находится в височной области, поэтому воспаление, прежде всего, отражается болью в висках. Развивающаяся невралгия характеризуется острой, простреливающей болью, приступ которой может продолжаться от нескольких минут и до нескольких часов. Нередко при этом заболевании возникают боли в ушах, зубах, ротовой полости. Помимо перечисленных признаков распознать воспаление тройничного нерва можно по:
- Искаженной мимики, которая проявляется на одной половине лица.
- Возникновению боли при жевании, разговоре и других провоцирующих факторов.
- Головной боли, возникающей как следствие плохого сна и нервного перенапряжения.
Невралгия тройничного нерва при отсутствии лечения может привести к тому, что искажение черт лица останется навсегда.
Миогелоз
Термином Миогелоз обозначается нарушение кровообращение в мышцах, приводящее к их затеканию и уплотнению. Провоцируется патология постоянной неудобной позой, нарушением осанки, длительными стрессами, переохлаждением. Уплотнение мышечной ткани приводит к пережатию нервных окончаний и к стойким болям. Болезненные ощущения локализуются в шее с переходом в затылочную часть головы, может возникать головокружение и часто ощущается скованность плечевого пояса.
Головные боли с переходом на ухо и шею часто возникают при простудных заболеваниях, отитах и респираторных инфекциях. Точно установить причину патологии можно только при обследовании и затягивать с ним не стоит. Боли разной локализации являются иногда первым признаком злокачественных новообразований, которые необходимо начинать лечить как можно раньше.
Полезная информация
Источники: http://www.knigamedika.ru/sim/obshsim/bol-v-shee.html, http://www.medmoon.ru/bolezni/bol_v_shee_632.html, http://bolitgolova.net/vidyisimptomy/osnovnye-prichiny-golovnoj-boli-otdayushhej-v-uxo-i-sheyu.html
Комментариев пока нет!
headnothurt.ru
Температура при остеохондрозе шейного отдела: может быть, какая
Остеохондроз – протекающий разрушающий процесс, поражающий позвоночник. Последующее прогрессирование патологического процесса приводит к разрушению суставов и межпозвонковых дисков. Болезнь приводит к защемлению нервных окончаний и сосудов, что сопровождается воспалением в связках и мышцах спины.
На сегодняшний день температура при остеохондрозе шейного отдела может свидетельствовать о протекании патологии, но это не основная причина повышения, причины нужно искать в другом. Помимо этого, отмечаются очень сильные головные боли и значительная болезненность в плечах.
Почему возникает температура
Поражения шейного или грудного отдела позвоночника приводит к болезненности в месте образования патологии, так и в случае защемления нервных окончаний.
Температура более 37 градусов зачастую она наблюдается при скрытом протекании воспаления. Так как обострение зачастую приводит к травмированию и отечности нервных ответвлений, мышц и связок.
Температура более 38 градусов не характерна для остеохондроза, так как воспаление не настолько сильное. Подобное состояние в основном характерно при наличии сопутствующих болезней и патологий.
Может ли повышаться температура при остеохондрозе
Может ли быть повышенная температура при протекании остеохондроза – этот вопрос беспокоит очень многих больных, у которых диагностирована патология. Во время протекания болезни может быть множество различных симптомов, которые озадачивают не только больных, но и некоторых докторов.
 Если у больного помимо повышенной температуры, наблюдаются также боли в шее, онемение конечностей и головокружение, то это может свидетельствовать о протекании остеохондроза шейного отдела. В результате того, что костные наросты постоянно увеличиваются в размерах, это может приводить к пережатию нервных окончаний, что становится причиной возникновения воспалительного процесса. Это приводит к образованию болезненного синдрома и возникновению жара.
Если у больного помимо повышенной температуры, наблюдаются также боли в шее, онемение конечностей и головокружение, то это может свидетельствовать о протекании остеохондроза шейного отдела. В результате того, что костные наросты постоянно увеличиваются в размерах, это может приводить к пережатию нервных окончаний, что становится причиной возникновения воспалительного процесса. Это приводит к образованию болезненного синдрома и возникновению жара.
При возникновении жара обязательно нужно обратиться за консультацией к доктору, который поможет определить причину подобного состояния и подобрать грамотную комплексную терапию.
На первоначальной стадии протекания остеохондроза больной ощущает такие признаки как:
- ощущение общего недомогания;
- сильная слабость;
- болезненные ощущения при поворачивании головы;
- наличие жара.
Стоит помнить, что наличие жара говорит о том, что внутри позвонков имеются очаги заражения или инфицирования. В таком случае обязательно нужно посетить доктора и провести магнитно-резонансную томографию и взять биохимию для проведения анализов.
Иногда температура при шейном остеохондрозе может быть нормальной, однако, это бывает, если еще не произошло воспаления.
Обязательно прочитайте: Почему еще может повышаться температура при остеохондрозе?
Жар при шейном и грудном остеохондрозе
Жар очень часто возникает при протекании шейного остеохондроза из-за того, что происходящие в организме патология распространяется на всю область шеи и нарушения зачастую приводят к передавливанию позвоночной артерии.
 В основном подобное нарушение наблюдается на последней стадии протекания патологии. Однако, зачастую болезнь протекает практически бессимптомно и жар не возникает, но боль в плечах, голове и шее в любом случае будет присутствовать.
В основном подобное нарушение наблюдается на последней стадии протекания патологии. Однако, зачастую болезнь протекает практически бессимптомно и жар не возникает, но боль в плечах, голове и шее в любом случае будет присутствовать.
При протекании патологии в грудном отделе болезненность проявляется в области грудины, в спине и под лопаткой. В случае, если возникла резкая боль в области грудины и жар, то нужно незамедлительно обратиться за консультацией к доктору, так как на фоне патологии может образовываться пневмония. Чтобы правильно поставить диагноз, то нужно провести целый ряд обследований.
При протекании остеохондроза грудного отдела лихорадка возникает достаточно редко, однако, она считается основным признаком патологического процесса, однако, важно его не перепутать с наличием инфекции в организме. Если лихорадка протекает на фоне поражения межпозвонковых хрящей, то температуру менее 38 градусов снижать при помощи медикаментозных препаратов нельзя, так как организм пытается самостоятельно справиться с болезнью.
Особенности лечения
Чтобы уменьшить жар и лихорадку, доктора в основном назначают такие медикаментозные препараты как:
- противовоспалительные;
- антигистаминные;
- хондропротекторы.
 Противовоспалительные средства помогают устранить жар и воспаление, а также уменьшить отечность. Хондропротекторы способствуют восстановлению хрящевой ткани. Также способствует устранению симптоматики массаж, лечебный гимнастический комплекс, а также физиотерапия. Однако, стоит отметить, что при наличии жара проведение подобных процедур категорически запрещено.
Противовоспалительные средства помогают устранить жар и воспаление, а также уменьшить отечность. Хондропротекторы способствуют восстановлению хрящевой ткани. Также способствует устранению симптоматики массаж, лечебный гимнастический комплекс, а также физиотерапия. Однако, стоит отметить, что при наличии жара проведение подобных процедур категорически запрещено.
Достаточно хорошим противовоспалительным средством считается Напроксен, однако, требуемый результат можно получить только в случае применения его в течение продолжительного времени.
Очень хорошим анальгетиком считается Бутадион, однако, это средство имеет определенные побочные эффекты, именно поэтому, важно предварительно проконсультироваться со своим лечащим доктором.
Если своевременно обратиться за помощью к доктору, то можно будет избежать возникновения множества проблем и осложнений.
hondrozz.ru
Болит шея и температура 37 5. Если болит шея. VZdorovomTele.ru
Анонимно, Женщина, 28 лет
Продуло мышцы шеи
Доброго времени суток! Подскажите пожалуйста,6 дней назад слева начала болеть мышца шеи, голову не повернуть, до шеи не дотронуться. От того, что болит шея, болела голова. Через 2 дня после воспалился лимфоузел в том же месте, где болела мышца, чуть ниже, размером с 1см, при надавлевании не болит. Чуть ниже этого лимфоузла прощупываются еще 2, почти не увеличены и безболезненны. Вчера к вечеру поднялась температура 37,8, сегодня утром 37,7. Сбивала парацетамолом. Шея все еще болит, но уже меньше, мазала согревающими мазями и индовазином. Сходила на прием к хирургу,сказал, что продула мышцы шеи, лимфоузел и температура – ответная реакция организма. Прописал спиртовые компрессы на ночь, индовазин, согревающие мази, сухое тепло на больной участок шеи вместе с лимфоузлами, цифран ст по 2 таблетки 3-5 дней. Вопрос в следующем – насколько адекватен диагноз врача и назначенное лечение. И еще, планирую беременость, если вдруг получилось, на сколько опасен данный антибиотик. Сегодня 19 д.Ц. Заранее спасибо за ответ! P.S. Не знаю, на сколько важна эта информация, но боли в шеи начались на 3 день промывания лакун миндалин шприцом в лор кабинете. Со стороны лор-органов все в норме – осмотрена врачом. Обострений, покраснений, жалоб – ничего нет.
Здравствуйте. В общем, всё верно, но цифран я бы не назначал, не потомуу что он опасен, а потому, что он не нужен, на мой взгляд. Скорее всего, доктор перебдел и назначил его на всякий случай.
Анонимно, Женщина, 28 лет
Здравствуйте еще раз! После приема хирурга пила назначенный им цифран ст – после него каждый раз спустя пару часов поднималась температура до 38,8, сбивала парацетамолом и до следующего приема температура была в норме. Пошла к лору, с его стороны патологий не было. Направили на узи л/узлов – увеличены только лимфоузлы вдоль больной мышцы до 1,2. Прописали сумамед – после него такая же температура – перестала пить антибиотики и температура пришла в норму. Общий анализ крови в норме. С тех пор прошел месяц. Жалоб никаких нет, температуры нет. Лимфоузлы все ушли кроме 3, которые были увеличены более остальных, находятся рядом друг с другом. Сильно уменьшились, со стороны не заметны, но не ушли пока полностью. Безболезненны, подвижны. Есть ли повод идти к врачу (онкологу или еще куда). Или это просто вопрос времени? Чем можно помочь лимфоузлам придти в нормальное состояние?
Здрвствуйте. Думаю, явного повода нет, если только сходить на всякий случай . Понаблюдайте ещё 2-4 недели. Если они останутся, увеличатся, станут болеть или перестанут быть подвижными – тогда нужно точно сходить,
Консультация дается исключительно в справочных целях. По итогам полученной консультации, пожалуйста, обратитесь к врачу.
Почему может подниматься температура при болях в спине
Еще утром было отличное самочувствие, а сейчас болит спина, и температура поднялась, ломит кости.

Такое бывает часто: неожиданно возникшая болезненность спины, сопровождаемая лихорадкой и другими неприятными симптомами, может нарушить все планы.
Но из-за чего такое происходит? Почему на фоне, казалось бы, полного здоровья внезапно появляются такие неприятные симптомы?
Причины появления болевого синдрома в спине и лихорадки
Большинство людей убеждено, что гипертермические явления у них появились после того, как разболелась спина. Но на самом деле это воспалительные процессы мышц или органов спровоцировали болевой синдром, сопровождающийся гипертермией.
По локализации болевого синдрома принято различать:
- разлитой, когда больно всем костям позвоночника;
- шейный;
- грудной;
- поясничный.
Разлитой болевой синдром, сопровождающийся гипертермией, возникает при таких патологиях:
- Грипп. Во время острого периода заболевания у человека часто болят спина и голова, температура очень высокая.
- ОРЗ, сопровождающееся симптомами интоксикации с сильной лихорадкой.
- Инфекционные заболевания позвоночника (остеомиелит, туберкулез). Иногда возникает температура при грыже позвоночника. если, помимо деформации межпозвоночного диска, происходит еще воспаление хрящевой ткани.
Температура и боль в шее могут появиться во время следующих болезней:
- Воспаление шейно-плечевых мышц ( миозит ). Лихорадящие проявления небольшие, примерно 37-37,5°C. Отличительным признаком является одно- или двусторонне ограничение подвижности верхних конечностей, возникнет сильная болезненность во время пальпации воспаленного участка.
- Тонзиллиты, трахеиты, дополнительно добавляются респираторная симптоматика: нарушения дыхания, глотания, першение горла.
- Гаймориты, которые иногда провоцируют подобное явление. Тогда пациент начнет жаловаться, что болит шея и голова, температура поднимется до 37°C, иногда чуть выше, усиление болезненности происходит во время наклона головы вперед.
- Воспаления подчелюстных лимфоузлов. Основными жалобами является то, что невозможно глотать, болит шея и голова, температура 37°C, иногда, если добавляются признаки подчелюстного абсцесса, наблюдаются проявления интоксикации (ломота костей, тошнота, не приносящая облегчения рвота).
- Менингиты. При этом остром инфекционном заболевании у человека болит голова и шея, температура повышается до 38°C, иногда намного больше, возникает гипертонус шейных мышц.
Лихорадящие проявления, боль грудного отдела могут вызвать:
- Бронхолегочные инфекции (пневмонии, бронхиты, плевриты). Больно во время них между лопаток, к этому добавляются респираторные проявления (кашель, насморк), различные нарушения дыхательной функции. У ребенка при пневмонии возможна жалоба, что болит возле лопатки, шея, голова, жар, от которого его тошнит. Это связано с тем, что при пневмониях у детей сильно выражены симптомы интоксикации.
- Воспалительные явления со стороны сердца (перикардиты, миокардиты). Гипертермия при них редко бывает больше 37°C, сопровождается сердечными болями различной интенсивности, которые не стихают в состоянии покоя.
В поясничном отделе бывает больно, возникает лихорадка, если имеются следующие патологии:
- Пиелонефрит или гломерулонефрит. При этих заболеваниях почек резко возникает жар от 37,5°C, иногда выше, возникает тошнота, иногда переходящая во рвоту. Инфекция, как правило, поражает одну сторону, реже возникают двусторонние проявления. Будет больно справа или слева, в зависимости от локализации воспаления. Если эти процессы не начать вовремя лечить, то процесс грозит перейти в хроническую форму или спровоцировать возникновение почечных абсцессов.
- Эндометриты или другие воспалительные процессы матки часто отдают в нижнюю часть спины сзади.
- Циститы. К гипертермическим проявлениям и поясничным болям добавляется жалоба, что болит живот, увеличилась частота мочеиспусканий. У мужчин подобные симптомы позволяют заподозрить развитие простатита.
Особенности детского организма
Помимо уже перечисленных причин, у детей возможно появление лихорадки, сопровождающейся спинными болями, если развиваются:

- ЛОР-инфекции. Повышаются температурные показатели, возникает боль в шее, ребенок часто жалуется, что болит не только шейный отдел, но и голова.
- Бронхолегочные инфекции, когда ребенок сообщает про болезненность не только возле лопаток – болевые ощущения могут проявляться по всему позвоночнику, отдавать в затылок, конечности.
- Еще не установившийся менструальный цикл у девочек-подростков может давать не только болезненные ощущения внизу спины, но и сопровождаться незначительной лихорадкой. Это может происходить из-за того, что во время овуляции наблюдается гормональный всплеск. Такое состояние неопасно, как правило, все приходит в норму за 2-3 менструальных цикла. Если этого не произошло, то девочку необходимо обследовать для выявления гинекологической патологии.
Даже незначительные болезненные ощущения со стороны спины, сопровождаемые лихорадкой, игнорировать опасно. Появление гипертермического синдрома свидетельствует о возникновении острого или обострении хронического процесса.
Если не начать лечение вовремя, то возможно развитие более тяжелых форм заболевания или переход их в хроническую форму, а при некоторых болезнях (перикардиты, пневмония, почечные абсцессы) может случиться летальный исход.
Понравилось? Тогда изучите и эти материалы:
Боль в мышцах и гипертермия
Важно! Врачи ошарашены! Александр Мясников: простуда, насморк, грипп и ОРВИ лечатся легко! Нужно всего лишь перед сном. Читать далее
Различная по характеру боль в мышцах и температура – распространенный симптом, с которым сталкивается хотя бы раз в жизни каждый человек, как во взрослом возрасте, так и в детстве.
Мышечные боли (миалгия) очень часто связаны с развитием спазма мускулатуры и зажатием нервных окончаний. Такие боли отмечаются и в спокойном состоянии, а при нагрузке они усиливаются.
Гипертонус мышц возникает вследствие физического перенапряжения, длительной статической нагрузки, травм, пребывания на сквозняке, проникновения в организм инфекции, токсического шока и даже стресса.
Нередко боль в мышцах проявляется как осложнение после гриппа и других заболеваний. Если боль сопровождается воспалением мышечных тканей (миозит), у больного поднимается температура до 37 – 39 С.
При беременности, особенно у нетренированных женщин, болит гладкая мускулатура матки и других органов, мышцы живота, таза и спины. В норме при этом не должна повышаться температура или появляться другие признаки (кровотечение, тошнота, головная боль).
В любом случае, длительная сильная боль в мышцах и температура 38 С и выше – опасный сигнал, свидетельствующий об инфекционном процессе и воспалении общего или локального характера.
Этиология и локализация
По симптоматике болей в мышцах часто проблематично установить их точную причину. Иногда такие боли диагностируют как патологию внутренних органов, к тому же болевой импульс часто иррадиирует по корешкам нервов, поэтому самостоятельно трудно определить, где именно возникла боль и почему. Наличие температуры усложняет диагностику, поскольку на боль в мышцах, вызванную, например, усиленной тренировкой в спортзале, может наложиться параллельно возникший воспалительный процесс. А в других случаях, как при гриппе, боли в мышцах и температура взаимосвязаны.
 Грипп – частая причина боли и ломоты в мышцах и суставах, которая может локализоваться в разных частях всего тела. При этом симптоме температура поднимается до 37 – 38 С. Дискомфорт в мышцах при гриппе достигает такой степени, что человеку бывает трудно пошевелиться или подняться с постели. Такие болевые ощущения в корне отличаются от тех, что возникают после сильной физической нагрузке.
Грипп – частая причина боли и ломоты в мышцах и суставах, которая может локализоваться в разных частях всего тела. При этом симптоме температура поднимается до 37 – 38 С. Дискомфорт в мышцах при гриппе достигает такой степени, что человеку бывает трудно пошевелиться или подняться с постели. Такие болевые ощущения в корне отличаются от тех, что возникают после сильной физической нагрузке.
При других ОРВИ, протекающих в острой форме, также иногда болят мышцы и поднимается температура.
Миозит, гнойный, негнойный или паразитарный, – также частая причина мышечных болей. Миозит, возникающий как осложнение после гриппа, может поражать мышцы шеи, груди и поясницы. Шейный миозит наиболее опасен. Если затронуто сразу несколько мышечных групп, говорят о полимиозите.
При данной патологии мышцы сильно болят, теряют тонус и постепенно могут атрофироваться. Боль усиливается при движении или напряжении, причем вследствие сокращения мышечной ткани патология развивается, появляется скованность движений, боли в суставах.
Происхождение гнойного инфекционного миозита связано с травмой мышц и проникновением в рану инфекции. Боль локализована в месте поражения.
При паразитарном миозите, вызванном токсоплазмой или трихинеллами, а также другими паразитами, помимо мышечной боли в области икроножных, шейных и поясничных мышц, сильно поднимается температура (до 40 – 41 С), появляется отек лица и другие симптомы.
Неинфекционный острый миозит затрагивает плечевой пояс, шею, поясницу и крестец. Последнюю разновидность называют прострелом или люмбаго.
Зоны поражения сильно болят. Если ничего не делать, острый миозит может перерасти в хронический.
Инфекционное заболевание, возникающее при заражении вирусом Коксаки. Характерные симптомы: приступообразная острая боль в мышцах груди, шеи, верхней части спины, плечах и руках, очень высокая температура (до 39 – 40 С).
Боль в мышцах вследствие токсического шока носит мучительный характер и сопровождается температурой до 39 С и другими симптомами (болью, в горле, голове, поносом, рвотой, учащенным сердцебиением).
- Патологии внутренних органов и другие причины
Боль в мышцах может быть связана с воспалительным процессом в проекции того органа, где отмечаются болевые ощущения: в почках, органах мочеполовой, дыхательной системы, ЖКТ, а также патологиями позвоночника, болезнями нервной системы.
Травмы, растяжения, постоянная статическая нагрузка, сильное напряжение во время тренировок, нахождение на сквозняке, нагрузка на мышцы во время вынашивания в норме вызывают мышечную боль, но не должны сопровождаться повышенной температурой.
Если это случается, значит к механическому повреждению добавляется инфекционное заболевание или воспаление в мышечных волокнах.
Терапия
Лечение болей в мышцах делится на этиологическое и симптоматическое. Для облегчения болезненных признаков назначают противовоспалительные и обезболивающие лекарства для внутреннего применения: анальгин, индометацин, диклофенак. Для борьбы с инфекцией применяют антибиотики, противовирусные, иммуномодулирующие препараты.
Также показаны мази для растирания: финалгон, фастум гель, апизартрон, меновазин анестезирующая жидкость на основе новокаина, ментола, спирта и анестезина, санитас, бом-бенге, випратокс, гимнастогал, камфоцин или обычная перцовая настойка, мелливенон, миотон, нафтальгин.
К использованию согревающих мазей и анальгетиков при болях неизвестной этиологии нужно относиться очень аккуратно, так как вместо лечебного эффекта от их применения может наблюдаться ухудшение состояния.
Физиотерапия включает электрофорез с гистамином или новокаином, ультрафиолетовое облучение.
Иногда при болях в мышцах помогает лечебная гимнастика и мануальная терапия.
В качестве народных средств применяются лечебные ванны и обертывания с глиной или грязью, а также прикладывания ледяного или теплого компресса к пораженным участкам. При болях в спине, руках и ногах применяют тугие эластичные повязки. Обязательным условием успешного лечения болей в мышцах является полный покой и обездвиживание пораженного органа.
Таким образом, лечение мышечных болей с температурой зависит от причины их возникновения. Не зная происхождения боли и точного диагноза, нельзя назначать лечение: принимать лекарства, идти к мануальному терапевту, согревать или охлаждать мышцы, пить обезболивающее и продолжать двигаться, усугубляя ситуацию.
Автор: Анастасия Пугаченко
Источники: http://health.mail.ru/consultation/1292058/, http://osteohondrosy.net/pochemu-mozhet-podnimatsya-temperatura-pri-bolyakh-v-spine.html, http://prostudnik.ru/proyavleniya/temperatura/bol-v-myshcah.html
Комментариев пока нет!
www.vzdorovomtele.ru
Боли в шее
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боли в шее – причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Почти две трети людей хотя бы раз в жизни испытывали боль в шее – цервикалгию. Такая боль не всегда свидетельствует о серьезном заболевании. Но если рецидивы возникают все чаще и чаще, это может стать тревожным сигналом.
Разновидности болей
Условно причины возникновения цервикалгии делят на две группы:
- возникающие вследствие заболеваний позвоночника (грыжи межпозвонковых дисков, артроз, нарушение функции межпозвонковых суставов) и подвывиха позвонков (хлыстовая травма). Последствия таких травм могут проявляться в течение жизни;
- возникающие вследствие других причин: инфекционных и эндокринных заболеваний, опухолевых процессов, ревматизма.
Возможные причины
Миофасциальный синдром
Длительное перенапряжение мышц шеи, растяжения связок, переохлаждение приводят к возникновению болей, которые отличаются умеренной интенсивностью и непродолжительностью. При этом часто наблюдается ограничение подвижности головы и спазм шейных мышц, в которых чувствуются уплотнения и болезненность при надавливании.
Как правило, боли при миофасциальном синдроме проходят самостоятельно в течение нескольких дней.
Остеохондроз шейного отдела
Остеохондроз – дегенеративно-дистрофическое поражение позвоночника, которое возникает вследствие деформации и разрушения межпозвонковых дисков. Потеря эластичности, сжатие и разрушение дисков приводят к перегрузке межпозвонковых (фасеточных) суставов, артрозу, защемлению нервных корешков и болевому синдрому. С возрастом из-за усыхания хрящей расстояние между позвонками уменьшается, что вызывает поражение межпозвонковых суставов и связок.
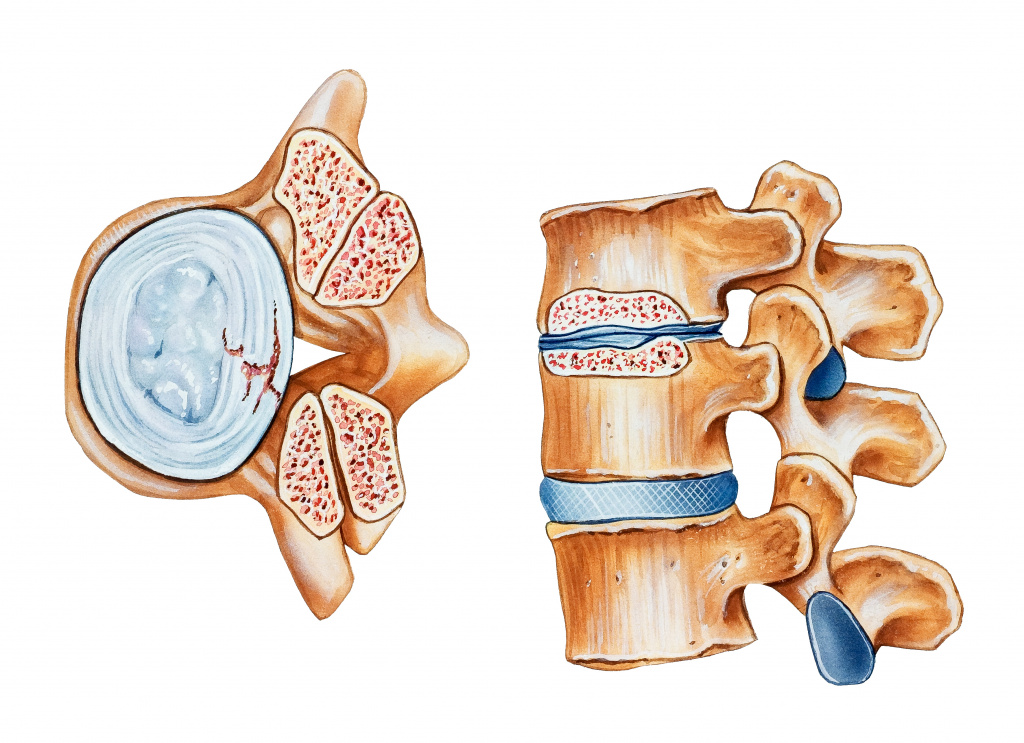
Дисфункция фасеточных суставов
Поражение структуры межпозвонковых, или фасеточных, суставов – одна из самых частых причин болевого синдрома в области шеи.
Истончение хряща на суставных поверхностях приводит к появлению костных разрастаний – остеофитов. Они сужают просвет межпозвонковых отверстий и сдавливают нервные окончания. Как правило, при этом возникает тупая боль (постепенно нарастающая, низкой интенсивности), особенно по утрам после сна в неудобном положении (на высокой подушке, в положении лежа на животе). При движении она усиливается, а в покое ослабевает. Боль может отдавать в затылок, ухо, висок или в плечо.
Грыжи и протрузии межпозвонковых дисков
Сдавление межпозвонковых дисков, потерявших упругость, приводит к их выпячиванию (протрузии) в позвоночный канал и последующему образованию грыжи.
В результате происходит компрессия спинного мозга, ведущая к нарушению чувствительности рук (онемение, жжение, слабость) и болевому синдрому. Простреливающая (нерегулярная односторонняя) боль усиливается при наклоне, вращении или запрокидывании головы, так что человек инстинктивно наклоняет голову вперед и в сторону, противоположную локализации боли.
Шейная миелопатия
Длительное сдавление грыжей спинного мозга приводит к нарушению спинномозгового кровообращения.
Болезненные ощущения возникают не только в области шеи, но и отдают между лопаток, в плечи. Они усиливаются при движении и не прекращаются даже после приема обезболивающих препаратов. Характерными признаками служат появление мурашек, онемение конечностей, проблемы с мелкой моторикой. Возможны головокружения, ухудшение памяти, изменения походки.
Хлыстовая травма
Хлыстовая травма шейного отдела позвоночника возникает у человека при резком сгибании шеи вперед или назад с последующей отдачей в обратную сторону. Такое повреждение чаще всего случается при ДТП. При этом происходит растяжение и повреждение мышц, связок, межпозвонковых дисков и позвонков шейного отдела. В самых тяжелых случаях возникают вывихи и переломы шейных позвонков.
Последствиями травмы могут быть боли в шейном отделе и плечах, мигрени, спазмы мышц шеи, нарушение ее подвижности.
К числу сопутствующих симптомов относятся ухудшение зрения, утомляемость, головные боли.
Боли в шее вследствие мышечно-тонических синдромов
Мышечно-тонический синдром – это состояние, которое вызывается длительным спазмом нескольких групп мышц головы, шеи и груди. Компрессия сосудисто-нервных пучков приводит к тянущей, иногда сильной боли. В частности, синдром лестничной мышцы – симптомокомплекс, при котором нарушаются иннервация и кровоснабжение лестничных мышц шеи, идущих от шейных позвонков к первому и второму ребрам. Для этого синдрома характерны боль и скованность в шее, чаще по утрам, определенное положение головы (голова наклонена вперед и чуть в сторону напряженной мышцы). Боль может быть легкой, ноющей, но и иногда и резкой, усиливающейся в ночное время, при глубоком вдохе, при наклоне головы в здоровую сторону. Иногда болевые ощущения передаются на плечи, в подмышечную и межлопаточную области, в передние отделы грудной клетки.
Боли в шее, вызываемые другими причинами
Постоянные и длительные боли в шее могут быть вызваны не только заболеваниями позвоночника.
В первую очередь следует исключить инфекционные болезни, в частности, неспецифический или туберкулезный спондилит, эпидуральный абсцесс. Стойкие боли, которые усиливаются, а не ослабевают в состоянии покоя, могут служить признаком метастатического поражения позвонков. Эти симптомы сопровождаются повышением температуры тела, общей слабостью, потливостью. При нажатии на остистые отростки возникает локальная боль.
Поражение позвоночника возможно и при ревматоидном артрите. Как правило, на ранней стадии болезни возникают боли в области шеи, затылка и головы. Боль может отдавать в область лба и глазниц, усиливаться при сгибании и поворотах головы. Теряется чувствительность в области шеи и рук.
Диагностика и обследования
В первую очередь врач обращает внимание на клинические симптомы: локализацию и распространение боли, нарушение чувствительности в области шеи, плеч, рук, снижение рефлексов, общее состояние, характер боли (усиливается при движении или в покое).
Врач может назначить:
- общий анализ крови
Исследование включает в себя определение концентрации гемоглобина, величины гематокрита, концентрации эритроцитов, лейкоцитов, тромбоцитов, а также расчёт эритроцитарных индексов (MCV, RDW, MCH, MCHC). Кровь состоит из жидкой части (плазмы) и клеточных, форменных элементов (эритроциты, лейкоц…
315 руб В корзину
3 880 руб В корзину
Исследование разовой утренней порции мочи, включающее в себя определение физических (цвет, прозрачность, удельный вес), химических (pH, содержание белка, глюкозы, кетонов, уробилиногена, билирубина, гемоглобина, нитритов и лейкоцитарной эстеразы), а также оценку качественного и количественного со…
360 руб В корзину
Белок острой фазы, самый чувствительный и самый быстрый индикатор повреждения тканей при воспалении, некрозе, травме. С-реактивный белок получил свое название из-за способности вступать в реакцию преципитации с С-полисахаридом пневмококков (один из механизмов ранней защиты организма от инфек…
525 руб В корзину
Для уточнения диагноза врачу понадобятся результаты компьютерной и магнитно-резонансной томографии
К каким врачам обращаться?
При появлении боли в шейном отделе в первую очередь необходимо посетить:
• терапевта;
• невролога;
• онколога (по заключению терапевта).
Что следует делать при появлении боли?
Облегчить болевой синдром и снять напряжение в шейном отделе поможет воротник Шанца.

Он разгружает и расслабляет мышцы, снижает давление позвонков друг на друга, помогает восстановить нормальное кровообращение в шейном отделе позвоночника.
Лечение
Для лечения пациентов с болями в шее применяют консервативные и хирургические методы.
Консервативные методы включают лекарственную и нелекарственную терапию.
Нелекарственное лечение, в частности, лечебная гимнастика, обеспечивает восстановление правильного мышечного баланса, расслабление перенапряженных мышц. Благоприятное влияние оказывают методы ортопедического лечения, мануальная и физиотерапия.
Выполнять вытяжение и массаж могут только специалисты.
Лекарственная терапия в первую очередь направлена на устранение болевых ощущений. Например, блокады местными анестетиками уменьшают интенсивность боли. Основная часть лекарственных препаратов, применяемых для лечения шейных болей, относится к нестероидным противовоспалительным препаратам, например, диклофенак. Также в комбинации с противовоспалительными средствами врач может назначить миорелаксанты – лекарственные препараты, действие которых направлено на снятие мышечных спазмов и снижение тонуса скелетной мускулатуры.
При симптомах сдавления нервных окончаний и спинного мозга (чувствительные и двигательные расстройства, паралич) показано хирургическое лечение. Преимущества и риск таких операций врач оценивает индивидуально. Альтернативой оперативным вмешательствам на позвоночнике в некоторых случаях служат чрескожная высокочастотная денервация фасеточных суставов и чрескожная лазерная вапоризация грыжи диска – малоинвазивные нейрохирургические процедуры.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
www.invitro.ru
Болит шея не могу ею двигать, температура высокая 38,7. Что делать?
У вас продуло шею. Вам нужно делать компрессы. Наматываете вату, пропитывает водкой, спиртом – и на шею. Потом полиэтиленовый пакетик и замотать шерстяным шарфом. Выздоравливайте скорее.
врача вызывать
Врача вызывать!!!!
застудила шею, у меня тоже было, горячее не прикладывай хуже будет, обмотай шею шарфом, аспирин и иди к в врачу, либо купи в любой аптеке гель специальный
вызвать врача или неотложцу… если болит шея то лучше с этим не шутить
Немедленно к врачу. Может быть менингит.
Подбородок к груди опускаем? Если нет – подозрение менингит. Ежели просто во все стороны не гнется, да еще после ночных например гуляний на ветру – простыла. Но как ни крути – все равно к дохтору прийдется)
При высокой температуре не только шея может болеть.. . 🙁 Выпейте парацетамол, под одеяло, обильное тёплое питьё,не заставлять кушать себя, пить куриный бульон. Арбидол или Циклоферон начать пить. Дальше по ситуации, если лучше не станет за три дня или хуже будет-вызывать врача в любом случае. Выздоравливайте!
Болит, когда не можешь подбородком достать до груди? Тогда срочно вызывай скорую. Если же при боковых движениях или просто болит и не было травмы – скорее всего, простудного характера, не страшно.
touch.otvet.mail.ru
Невролог остеопат что лечит – Доктор невролог остеопат, лечит зрр, тики, грыжу позвоночного диска, заикание, головную боль, узнать где принимает и найти недорого хорошего сертифицированного доктора остеопата.
Невролог-остеопат – кто это и какие болезни лечит этот врач
Чтобы ответить на вопрос, кто такой невролог-остеопат, нужно понять, чем занимаются невролог и остеопат по отдельности.
Врач-невролог исследует центральную и периферическую нервную систему, проводит профилактику и лечение заболеваний и нарушений в этой области. Врач-остеопат занимается восстановлением структурного баланса костно-мышечного аппарата и внутренних органов с использованием специализированных безлекарственных методик.
Соответственно, невролог-остеопат – это специалист, который занимается болезнями опорно-двигательного аппарата, возникшими вследствие неврологических нарушений. Или ставшими причиной таких нарушений.
Дополнительно этот специалист может лечить болезни органов дыхательной, пищеварительной, репродуктивной системы. Если они как-то связаны с нарушениями ЦНС или патологиями опорно-двигательного аппарата. Или если они возникли по независимым причинам. При этом врач применяет альтернативные немедикаментозные методы лечения. А также, в случае тяжелых поражений центральной нервной системы, медикаментозные способы терапии. Проще говоря, диагностика и лечение выполняются преимущественно руками доктора. Но может быть назначен дополнительный прием лекарств.
Профессиональная деятельность невролога-остеопата имеет общие черты с работой мануального терапевта, рефлексотерапевта.
к содержанию ^Болезни, которыми занимается невролог-остеопат
Невролог-остеопат занимается диагностикой и лечением болезней у взрослых и детей. В сферу его деятельности входят такие патологии и состояния:
- Заболевания межпозвоночных дисков – протрузия или грыжа на стадии, когда еще можно обойтись без операции. Другие болезни МПД (межпозвоночных дисков).
- Болезни суставов – артрит, артроз, бурсит, периартрит.
- Неврозы, заболевания ЦНС, возникшие на фоне болезней опорно-двигательного аппарата. Синдром хронической усталости.
- Черепно-мозговые травмы, точнее их последствия.
- Защемления нервов, прострелы, растяжения.

- Миозит, миопатия.
- Остеохондроз, не требующий хирургического лечения.
- Искривление позвоночника, плоскостопие, нарушение осанки, кифоз, сколиоз.
- Тазобедренный и плече-лопаточный периартроз.
- Хромота, другие проблемы с подвижностью ног, рук, позвоночника.
- Радикулит, фуникулит, мононевриты и полиневриты.
- Травмы опорно-двигательного аппарата.
- Нарушение мозгового кровообращения.
- Последствия инфаркта миокарда.
- Последствия родовых травм у детей.
- Болезнь Альцгеймера.
- Эпилепсия.
- Вестибулярные нарушения.
Проконсультироваться с неврологом-остеопатом следует, если по непонятным причинам возникли заболевания сердечно-сосудистой, пищеварительной систем. А также мочевыделительной, половой, дыхательной систем.
к содержанию ^При каких симптомах нужно записываться на прием к неврологу-остеопату
Основные симптомы, которые говорят о необходимости проконсультироваться с неврологом-остеопатом:
- Постоянные головные боли, возникающие по непонятным причинам, мигрени.
- Ограничение подвижности.
- Боли в спине, шее, руках, ногах, которые усиливаются или стихают при смене положения или в период покоя.
- Прострелы в шейном или поясничном отделе позвоночника.
- Хруст в суставах, в шейном или поясничном отделе позвоночного столба.
- Частые головокружения, предобморочные состояния, обмороки, шум в ушах, тошнота, рвота.
- Нарушения сна, в том числе бессонница и сонливость в дневное время.

- Нарушения координации движений, расстройства памяти, внимания.
- Мышечные спазмы, судороги.
- Дрожь в руках.
- Нарушения в работе органов слуха.
- Нарушения зрения – точки, двоение в глазах.
- Нарушение чувствительности кожи рук или ног, лица. Возникновение ощущений покалывания, ползающих мурашек.
- Повышенное артериальное давление.
- Нарушения пищеварения – запоры, колики, метеоризм.
- Сексуальные расстройства, эректильная дисфункция неуточненной природы.
- Нарушения менструального цикла у женщин.
- Боли в спине у беременных женщин.
Как видно, в компетенции невролога-остеопата находится широкий спектр болезней, не требующих обязательной или экстренной госпитализации. Патологии практически всех органов и систем входят в сферу профессиональных интересов этого врача.
К специалисту обращаются также люди, которым врачи не смогли поставить диагноз с применением методов традиционной диагностики. Или если назначенное традиционное лечение не помогает, оказывается недостаточно эффективным.
к содержанию ^Как проходит прием у врача, методы диагностики
Прием у врача происходит в несколько этапов:
- Сбор анамнеза. На этой стадии врач задает вопросы относительно того, что беспокоит больного. Выясняет, когда появились симптомы, в каких условиях усиливаются или проходят. Также врач спросит про образ жизни пациента, про работу, наличие хронических заболеваний и т.д.
- Осмотр. Врач прощупывает больную область и другие зоны, которые сочтет нужным обследовать. В случае необходимости проводит физиологические тесты.
- Проведение аппаратных исследований. Не обязательный этап, так как некоторые неврологи-остеопаты полагаются только на свои ощущения и опыт. Если же дополнительные исследования проводятся, то чаще всего это КТ или МРТ, рентгенография, УЗИ. И лабораторные анализы крови, мочи пациента. Это делается для того, чтобы оценить состояние организма или отдельных его элементов.
На основании полученных на консультации данных, врач выставляет диагноз, разрабатывает схему лечения, согласовывает с больным график посещения клиники и проведения процедур.
к содержанию ^Методы лечения, которые применяет невролог-остеопат
Невролог-остеопат – это в первую очередь врач-невролог высшей или первой категории. Он прошел соответствующую подготовку в школе остеопатии. И имеет право проводить лечение с применением ручных техник воздействия. Но в случае необходимости параллельно с остеопатическими методиками применяется и медикаментозная терапия.
Терапевтический эффект остеопатии базируется на гармонизации и балансировке организма, всех его структур, систем и элементов. Невролог-остеопат проводит манипуляции, напоминающие массаж, но более точные и глубокие. Эти приемы позволяют привести в норму кости, мышцы, суставы, органы. Сами движения рук могут быть разными – динамические, поверхностные или глубокие и статические. Таким образом устраняются механические препятствия, возвращается нормальная подвижность элементов. Также запускается процесс саморегуляции организма, стимулируются компенсаторные (восстановительные) процессы. После курса процедур тело пациента на протяжении длительного времени продолжает излечение по инерции. Организм действует самостоятельно, и не требуя воздействия остеопатических приемов. В больной области нормализуется кровоток, улучшается мобильность, снижается напряжение, приходит в норму тонус.

В теле человека все взаимосвязано. Повреждение одного элемента неизбежно негативно сказывается на других органах и системах. К примеру, у человека возникла межпозвоночная грыжа или дегенеративные процессы разрушают позвонки. Эти нарушения могут способствовать тому, что ухудшается кровоснабжение головного мозга, так как артерия, которая его питает, пережимается поврежденными элементами позвоночного столба. В итоге, человек приходит к неврологу-остеопату с головной болью и обмороками в анамнезе. А терапевтическое воздействие происходит на область спины. При этом возникает именно тот эффект, на который рассчитывал пациент – головная боль возникает все реже и реже, постепенно проходит. Особенность остеопатии – целостный и комплексный подход к организму.
Схема лечения для каждого случая устанавливается разная. Но ориентироваться нужно на то, что больному необходимо будет посещать врача 1-2 раза в неделю на протяжении 3-4 недель. Один сеанс длится примерно 30-60 минут. По окончании курса терапии врач даст рекомендации относительно того, как поддержать организм в нормальной форме. И как избежать возникновения нарушения или болезни в будущем. А также, когда записаться на прием для профилактического осмотра.
к содержанию ^Консультация невролога-остеопата для детей

Так как невролог-остеопат применяет безопасные методики лечения, использует воздействие рук на пораженный орган или систему, его услуги часто требуются детям разного возраста. Врач может лечить совсем маленьких деток, которые страдают от последствий родовой травмы. А также детей в более старшем возрасте, у которых возникли какие-то нарушения или отставания в развитии. Поэтому родители могут проконсультироваться с неврологом-ортопедом, если у ребенка есть такие болезни, нарушения, симптомы:
- Кривошея, парезы, вывихи, переломы.
- Перинатальная энцефалопатия (ПЭП).
- Минимальная мозговая дисфункция.
- Повышенный тонус мышц.
- Аутизм, синдром Дауна, детский церебральный паралич.
- Гипертензионно-гидроцефальный синдром.
- Синдром дефицита внимания и гиперактивности, другие нарушения развития неврологическо-поведенческого характера.
- Отставания в физическом развитии.
- Гиперактивность, отставания в обучении.
- Нарушения моторики, координации движений.
- Задержка психологического и/или речевого развития.
- Нарушения осанки у детей и подростков школьного возраста, плоскостопие, косоглазие.
Специалисты неврологи-остеопаты отмечают, что более 80% детей в нашей стране появляются на свет с той или иной родовой травмой той или иной степени сложности. Она может быть не диагностирована после родов. И может проявиться в более старшем возрасте такими неспецифическими симптомами, что и в голову не придет связать причину со следствием. К примеру, нарушение расположения костей черепа в процессе родоразрешения может дать о себе знать через несколько месяцев или через год. Ребенок становится капризным и плаксивым, а родители не подозревают, по какой причине изменилось поведение внешне здорового малыша.
Поэтому рекомендовано пройти первую консультацию у невролога-остеопата в течение нескольких месяцев после рождения ребенка.
Если проблема будет диагностирована, начнется ранее лечение, которое будет максимально эффективным. Если врач определит, что отклонений в состоянии ребенка нет, родители почувствуют облегчение, и не будут переживать за состояние малыша.
Также к неврологу-остеопату можно обратиться с целью профилактики частой заболеваемости у детей. Для общего оздоровления ребенка или подростка. Так как несколько сеансов терапии у этого врача способствуют повышению уровню здоровья. И нормализации жизненного тонуса, повышению иммунитета.
Перед консультацией невролога-остеопата с ребенком в возрасте от 2-3 лет нужно провести подготовительную работу. Необходимо рассказать малышу, куда его ведут, и что будет происходить. Это нужно сделать в игровой форме, чтобы малыш представил себя в роли доктора, который «лечит» маму или папу. В таком случае малыш не будет бояться, и будет вести себя более расковано. То есть даст доктору провести необходимые диагностические манипуляции. Также во время консультации малыш должен находиться в оптимальной физической форме (выспался, накормлен).
к содержанию ^В чем преимущества невролога-остеопата перед неврологом, ортопедом, мануальным терапевтом, массажистом?
Преимущество невролога-остеопата в том, какие методики он использует. Специально разработанные приемы ручного воздействия настолько мягки, безобидны и безопасны, что подходят даже для лечения грудных детей, организм которых ослаблен патологиями, травмами. Неврологи и ортопеды в основном используют небезопасную медикаментозную терапию в комплексе с физиотерапией. А приемы мануальной терапии слишком агрессивны и грубы, их применение не всегда уместно. От массажа остеопатия отличается более глубоким и комплексным подходом. Что позволяет излечить гораздо более обширный список нарушений, болезней и патологий.
Подробнее о том как остеопатия помогает понять организм в целом – в этом видео:
Неврологи-остеопаты не только имеют высшее медицинское образование, отличные знания анатомии человека, но и годами тренируют чувствительность рук и оттачивают технику, четкость движений. Эти специалисты могут определить проблему, даже не интересуясь поставленным ранее диагнозом традиционной медицины, просто опираясь на ощущения собственных рук. И избавить организм больного от проблемы, также прибегая только к ручному воздействию. Остеопатия официально признана и разрешена Минздравом к применению медицинскими специалистами как метод лечения.
к содержанию ^Где работает невролог-остеопат
Запись на прием к неврологу-остеопату обычно происходит по рекомендации терапевта. Другие медицинские специалисты также могут порекомендовать проконсультироваться с этим врачом. Если считают, что это поможет в диагностике или лечении.

Человек, который отмечает возникновение у себя тревожащих симптомов, может обратиться к неврологу-остеопату самостоятельно. Вопрос только в том, где работает этот специалист? В каких медицинских учреждениях ведет прием? Как правило, в государственных поликлиниках и больницах невролога-остеопата или хотя бы остеопата не найти. Вместо него можно записаться на прием к неврологу, ортопеду. Или другому специалисту узкого профиля, к которому направит терапевт.
В частных клиниках, многопрофильных медицинских и специализированных центрах найти невролога-остеопата вполне реально. Записываться к врачу нужно предварительно, так как это востребованный специалист, и обычно запись у него заполнена на недели вперед. Выбирая доктора, обратите внимание на его образование, специализацию, стаж работы, наличие дипломов о прохождении стажировки, тренингов, курсов повышения квалификации. У врача невролога должен быть сертификат специалиста, а также диплом об окончании остеопатической школы. Доктор должен быть в одной из трех российских баз:
- Единый национальный реестр врачей-остеопатов.
- Русская остеопатическая ассоциация.
- Регистр остеопатов России.
Также рекомендовано обратить внимание на отзывы пациентов. Их можно почитать и на сайте самой клиники, и на тематических форумах в интернете.
Невролог остеопат – что он лечит?
Остеопат невролог является уникальным специалистом, который для лечения различных заболеваний использует как медикаментозное лечение, так и уникальные техники воздействия на органы и системы при помощи рук.
Остеопатия неврология позволяет лечит следующие заболевания:
– головокружения;
– головные боли различного характера;
– расстройства внимания и памяти;
– нарушения слуха и зрения;
– нарушения координации движений;
– бессонницу;
– повышенное артериальное давление и др.
При этом современная неврология в сочетании с остеопатией позволяют оказать квалифицированную помощь в при более сложных заболеваниях:
– болезни Альцгеймера;
– эпилепсии;
– патологиях позвоночника;
– вестибулярных нарушениях.
Краниальная остеопатия: возможность избавиться от напряжения
Одним из действенных способов лечения в современной неврологии является краниальная остеопатия. Данный способ лечения предусматривает воздействие на кости черепа. Это наиболее эффективная методика борьбы с сильными головными болями. Дело в том, что часто боль возникает от напряжения, которое возникает в черепе. Причем медикаментозно воздействовать на такое напряжение невозможно. В данном случае массаж, остеопатия использование которого ставит в качестве приоритетного способа лечения, позволяет восстановить симметрию головы. Тем самым устранить сильнейшие боли в голове. Стоит заметить, что данный способ лечения применяют даже для младенцев.
Необходимо отметить тот факт, что при лечении различных заболеваний, в том числе и неврологических, не используется лишь одна методика. Как правило, лечение носит комплексный характер. Это связано с тем, что врач воспринимает организм пациента как единое целое. Только таким образом ему удается восстановить равновесие в работе организма человека, а также активизировать деятельность его защитных механизмов.
Стоит заметить, что пациенты клиники Точка Опоры, которые почувствовали на себе действие уникальных методик воздействия при помощи рук на человеческий организм, по праву, считают, что остеопатия – это медицина нового поколения. Современная клиника неврологии и остеопатии «Точка Опоры» предлагает помощь квалифицированных специалистов, готовых прийти на помощь в трудную минуту.
Невролог-остеопат: кто это, что лечит и как проходит осмотр
Невролог-остеопат – медицинский специалист, в функциональные обязанности которого входит исследование, диагностика, лечение, корректировка и профилактика заболеваний костной и суставной ткани, вызванные нарушением состояния и функционирования нервных окончаний.

Какие заболевания и патологические состояния входят в специализацию врача?
Невролог-остеопат занимается различными заболеваниями, появление которых связано с нарушениями центральной нервной системы. К ним относятся:
- болезни позвоночника;
- нарушения в функционировании суставов;
- частые головные боли, мигрени, этиология которых неизвестна;
- полинейропатия;
- болезни дыхательной системы;
- неврозы;
- отклонения в работе органов желудочно-кишечного тракта;
- бесплодие;
- нарушение сексуальной функции.
У детей данный медицинский специалист занимается следующими патологиями:
- остеохондроз;
- родовые травмы;
- ДЦП;
- патологии опорно-двигательного аппарата;
- кривошея;
- искривление позвоночника.
Обращаться к неврологу-остеопату необходимо после перенесенных травм головы и позвоночника, после которых у человека возникли боли.
Прием невролога-остеопата
На консультации у данного специалиста проводится неврологическое и остеопатическое исследование состояния здоровья пациента. Невролог-остеопат проводит опрос пациента.
Врача будет интересовать характер симптоматической картины, как давно возникли тревожные признаки, какова их интенсивность и длительность, прослеживает ли человек связь между возникновением клинической картины и полученными ранее травмами, перенесенными заболеваниями инфекционного или воспалительного характера.
Собирается анамнез, в котором учитывается наследственность пациента. Возможно, возникшая патология носит генетическую предрасположенность или развилась в условиях профессиональной деятельности. Эти данные помогут специалисту выявить провоцирующий фактор.
После опроса остеопат-невролог приступает к осмотру. Проводится пальпация тех участков на теле, где возникает боль и дискомфорт. Назначаются дополнительные методы обследования:
- рентген;
- магнитно-резонансная томография;
- ультразвуковое исследование внутренних органов;
- лабораторные анализы – общее и биохимическое исследование крови, мочи.
При необходимости пациента направляют на консультацию к узкопрофильным специалистам. На основании полученных результатов обследования ставится диагноз и назначается лечение.
Методики терапии
Остеопат-невролог лечит различные заболевания, вызванные нарушением состояния и функционирования нервных окончаний, используя только свои чувствительные руки. Специалист знает, на какие участки тела нужно воздействовать, чтобы ушла боль.

Основная методика лечения – краниальная остеопатия. Суть ее заключается в проведении курса массажей головы, так как подавляющее большинство патологий связано с чрезмерным напряжением корешков нервных окончаний в черепной коробке.
Преимущество деятельности остеопата-невролога и используемых им методик заключается в том, что их применяют и на новорожденных. В случае тяжелых поражений центральной нервной системы применяется комплексная терапия, включающая использование остеопатических методик и прием медикаментозных препаратов.
Чем раньше человек обратится к врачу, тем меньше шансов у патологии на прогрессирование, тем выше вероятность того, что болезнь будет вылечена на ранней стадии. Особенно это касается детей, которые получили родовую травму, так как признаки патологического состояния могут не проявляться в течение нескольких лет.
Невролог-остеопат – кто это и что лечит?
Заболевания опорно-двигательного аппарата тесно связаны с нарушениями функции центральной и периферической нервной системы. Квалифицированную помощь в диагностике и лечении заболеваний костей, суставов, мышц и нервных окончаний оказывает невролог остеопат.
Этот врач имеет высшее медицинское образование и специализируется в сфере неврологии и остеопатии. Консультация невролога остеопата может понадобиться при широком спектре проблем со здоровьем, так как техники, применяемые этим специалистом, благоприятно воздействуют на организм в целом и обладают общеукрепляющим действием.
Что входит в сферу деятельности специалиста
Врач невролог остеопат выполняет те же функции, что и мануальный терапевт, а также рефлексотерапевт, он оказывает влияние на организм посредством специального массажа и различных мануальных техник. Услуги хорошего невролога остеопата могут понадобиться не только во взрослом, но и в детском возрасте, так как многие патологии проявляются еще на первом году жизни ребенка. Работа специалиста заключается в воздействии рук на пораженный орган или систему, поэтому важно, чтобы движения доктора были чуткими, точными и выверенными.
Невролог остеопат лечит следующие заболевания:
- заболевания позвоночника различной этиологии, в том числе и последствия травм;
- заболевания суставов;
- сильные головные боли неизвестной этиологии, мигрень;
- последствия острого нарушения мозгового кровообращения и инфаркта миокарда;
- полинейропатия;
- заболевания органов дыхательной и пищеварительной системы;
- неврозы, астеновегетативный синдром;
- патологии репродуктивной системы.
Прием невролог остеопат ведет, как правило, в специализированных центрах или частных клиниках. Записываться к доктору лучше предварительно, так как у востребованного специалиста запись заполнена на много недель вперед. Очень важно выбрать высококвалифицированного и опытного врача. Обращайте внимание на категорию, стаж работы, отзывы пациентов.
Особенности приема у невролога остеопата
Перед тем, как подобрать для пациента комплекс процедур, врач должен провести тщательное обследование и поставить точный диагноз. К дополнительным методам исследования относятся рентгенография пораженной области, УЗИ, КТ, МРТ, лабораторные анализы для оценки состояния организма. Обращаться к врачу следует сразу после появления тревожных симптомов, к детскому неврологу остеопату нужно идти, если имела место родовая травма или вы заметили отклонения в физическом развитии ребенка. Для детей используются более мягкие техники, направленные на укрепление всего организма и стимуляцию компенсаторных возможностей. Чем раньше вы обратитесь за профессиональной помощью к неврологу остеопату, тем выше будут шансы на успешное выздоровление малыша.
Что лечит остеопат и чего не лечит?
Остеопатия как отдельное направление медицины заявила о себе более 150 лет назад. Российская система здравоохранения официально признало эту методику в 2003 году, но многие наши соотечественники до сих пор не знают, что лечит остеопат.
Остеопатия: комплексный подход
Поверхностное знакомство с медицинской терминологией позволяет предположить, что дисциплина, в названии которой присутствуют термины «кость» и «патология», будет заниматься лечением заболеваний опорно-двигательного аппарата. Безусловно, определенная доля истины в этом есть, однако на самом деле сфера применения этой методики намного шире. Остеопатия рассматривает оздоровление всего организма, включая внутренние органы и эндокринную систему.
Современный остеопатический центр по своей сути мало отличается от клиник, которые открывались сто лет назад. Как и раньше, единственным инструментом, который использует доктор остеопат, являются его руки. Оказывается, чуткие прикосновения дают возможность определить наличие проблем и устранить их.
Центр остеопатии и здоровья основной задачей считает запуск естественной способности организма человека к самовосстановлению. Устранение застойных явлений, ликвидация зажимов и блоков приводит к общему оздоровлению, помогает решить многие проблемы без лекарств и операций.
Остеопатия лечит самые разные заболевания: неврологические, гинекологические, сердечно-сосудистые, нарушение осанки и болевые синдромы различного генеза, устраняет последствия черепно-мозговых и родовых травм, помогает при восстановлении после операций и травм. Эта методика показана детям и взрослым, ее применяют у беременных женщин и младенцев.
Остеопатии подвластно все?
Европейский центр остеопатии излечивает многие заболевания, однако эта методика имеет ряд противопоказаний. К ним относятся острые инфекционные заболевания, острые травмы и гнойные процессы, злокачественные новообразования. Кроме того, с большой осторожностью надо оценивать возможный риск осложнений у больных сахарным диабетом, мочекаменной и желчекаменной болезнью и других. Остеопат может помочь в выявлении скрытых источников проблем, а иногда указывает направление для проведения более глубокого аппаратного обследования.
Квалифицированные специалисты клиники «Точка опоры» внимательно изучают анамнез пациента, прежде чем приступить к лечению. Принцип «Не навреди», столь актуальный в медицине, неизменно действует и в остеопатии.
Врач невролог-остеопат в Москве, лечение неврологических заболеваний остеопатией
эффективное и безопасное лечение
Онлайн-запись на консультацию невролога-остеопата:
Написать сообщение Заказать звонок Записаться на прием
Нервная система регулирует и согласовывает работу всех органов и систем в организме человека. Именно поэтому неврология очень близка к остеопатии: оба медицинских направления рассматривают организм человека как единое целое. И многие заболевания, которые успешно лечит остеопатия, имеют неврологическую природу. Во многом поэтому лечение неврологических болезней остеопатическими методами дает такой большой эффект.
Но в отличие от классической неврологии остеопатия имеет ряд преимуществ: остеопатическое лечение не подразумевает прием медикаментов, которые часто наносят побочный вред организму и могут вызвать привыкание к препаратам; а также остеопатия, в отличие от неврологии, раскрывает собственные силы организма человека и мобилизует их на борьбу с недугом.
Также стоит помнить, что остеопатия эффективна при лечении неврологических заболеваний не только у взрослых, но и у детей. Детский остеопат-невролог сможет на ранней стадии выявить отклонения и нарушения в организме ребенка, которые способны привести к развитию различных заболеваний, и, действуя физиологическими методами, устранить их, не прибегая к использованию дорогостоящих лекарственных препаратов. Но важно обратиться к детскому остеопату-неврологу не тогда, когда появились первые симптомы, а посещать его регулярно, чтобы снизить риск развития заболеваний у Вашего ребенка.


Методы остеопатии очень эффективны при следующих неврологических заболеваниях:
- эмоциональные нарушения: раздражительность, повышенная тревожность, депрессия;
- трудности концентрации внимания, снижение работоспособности;
- нарушение памяти;
- повышенная сонливость или бессонница;
- расстройства речи;
- онемение конечностей;
- судороги, тремор (дрожание конечностей).
Остеопатия при лечении патологий нервной системы

Лечение нервных заболеваний должно быть направлено не на конкретную проблемную область, а на весь организм. Остеопатические методы как раз направлены на работу со всеми системами и органами человека.
Остеопатия при нервных болезнях абсолютно безопасна. Врач-остеопат руками диагностирует не только проблему заболевания, но и его причину. Остеопатическая терапия помогает устранить нарушения и включить систему саморегуляции организма. При этом вредного побочного воздействия на органы не происходит.
Врач-остеопат не только снимает болевые симптомы, но и особыми методиками создаёт условия, когда организм принимает естественное положение, при котором спадает всё напряжение и болезнь отступает.
Остеопатия при лечении заболеваний нервной системы работает либо с опорно-двигательным аппаратом, либо с внутренними органами, либо со структурами мозга. Всё зависит от вида нарушений работы организма.
Безопасные остеопатические методы лечения болезней нервной системы позволяют без медицинских препаратов и оперативного лечения привести организм в порядок и забыть о болях.
Краниальная остеопатия
Краниальная остеопатия – это одна из разновидностей остеопатии, оказывающая воздействие на кости черепа. При головных болях такой метод является самым действенным, так как боль чаще всего возникает от напряжения. Напряжение в черепе хорошо поддаётся краниальному массажу, от которого восстанавливается симметрия головы. Такое метод лечения доступен даже в младенческом возрасте.
Так как остеопатия воспринимает организм как систему, где всё взаимосвязано, один подход не будет иметь должного эффекта. При неврологических заболеваниях необходим комплекс методов воздействия на организм, которые позволят восстановить нормальное функционирование всех систем и активизировать все защитные механизмы организма.
Краниальная остеопатия оказывает самое результативное влияние на детей, так как нервная система малышей очень податлива и быстро откликается на воздействие рук врача. При вовремя начатом лечении по методу краниальной остеопатии судьба ребёнка меняется в лучшую сторону: он развивается вровень со сверстниками и быстро адаптируется в социуме.
Со взрослыми пациентами требуется несколько больше времени, но уже после нескольких сеансов головные боли отступают, ВСД проявляется меньше, проходят головокружения и астматический синдром. Взрослые могут вернуться к полноценной жизни после перенесенной травмы, забудут о сильных болях, непроизвольных спазмах и депрессивных состояниях.
|
|
Текст страницы подготовила: Татьяна Юрьевна Белкина прошла ординатуру по специальности “неврология”. Имеет подготовку в области нейропсихологии, детской патопсихологии, остеопатии. Профессиональный стаж с 2005 года. Практикует остеопатию с 2011 года. Узнать больше о наших специалистах вы можете на странице «Врачи и цены». |
Остеопат в Самаре: отзывы, врач-остеопат
/ /Остеопат
Отделения и центры
Методы лечения
Методы диагностики
Заболевания и симптомы
В настоящее время, среди как врачей, так и пациентов не существует четких рамок и понятий между остеопатом и мануальным терапевтом. Чем один отличается от другого, с чем работает, какие состояния лечит. Давайте внесем ясность в терминологию.
Мануальный терапевт – это врач-невролог, либо травматолог-ортопед, прошедший профессиональную переподготовку (около 500 часов) по «мануальной терапии» и работающий с позвоночником, суставами и мышцами. Главной задачей мануального терапевта является устранение болевого синдрома, связанного с костно-суставной патологией за исключением острых травм, вывихов и переломов. Мануальный терапевт работает руками, используя определенные техники расслабления мышц и устранения блоков в позвоночнике.
Остеопат в РФ – это врач любой специальности, прошедший профессиональную 4-х летнюю переподготовку по специальности «остеопатия» (более 3500 часов), работающий со всем организмом в целом, имеющий высокий уровень пальпаторных навыков, клинического остеопатического мышления и работающий с пациентами разных возрастов. Главная задача остеопата – помочь пациенту достичь высокого уровня здоровья, устранив «соматические дисфункции», на компенсацию которых организм сам тратит много сил и энергии, постепенно изнуряя себя и скатываясь в состояние болезни.
По определению одного из основателей этой науки Джона Мартина Литлджона, остеопатия – это наука о лечении, которая основана на следующем: а) диагностике болезни с помощью физических методов с целью выявления не симптомов, а причин заболевания, связанных со смещением тканей, обструкцией тока жидкостей и расстройством сил организма; б) лечение болезней посредством научно обоснованных манипуляций, осуществляя которые, остеопат через механическое воздействие обращается к собственным ресурсам организма, помогая ему преодолеть болезнь и восстановить здоровье, устраняя или корригируя механические расстройства и, тем самым, позволяя природе восстановить пораженную структуру, или же, создавая антитоксические и антисептические условия, противодействовать токсическим и септическим состояниям организма или его частей.
Исходя из определения, становится ясно, что сфера деятельности остеопата гораздо шире, чем мануального терапевта, методик ручного воздействия гораздо больше, а понимание вопросов функциональной анатомии, физиологии и биомеханики делает остеопата эксклюзивным специалистом в области восстановления здоровья человека.
Наши специалисты
Записаться на прием в Самаре:
Бурсит лодыжки симптомы и лечение – Бурсит голеностопного сустава – причины, симптомы, методы лечения и профилактика
Бурсит голеностопного сустава: лечение и симптомы (ФОТО)
Патологии суставов часто поражают сочленения нижних конечностей, что связано с особенностями нагрузки на ноги. Одной из распространенных воспалительных болезней является бурсит голеностопного сустава. Заболевание характеризуется воспалением суставной сумки, сопровождается болью и может затруднять движение в пораженном сочленении.
Что такое бурсит голеностопного сустава?


Воспаление голеностопного сустава возникает при перегрузке
Голеностопный сустав ежедневно подвергается нагрузкам во время передвижения. Любые травмы и ушибы этого сочленения потенциально опасны развитием бурсита голеностопного сустава – воспаления в бурсе или синовиальной сумке.
В голеностопе их 4 – две из них находятся в области пяточной кости, одна расположена в месте соединения ахиллова сухожилия с пяточной костью, еще одна располагается непосредственно на подошве. Точное название голеностопного бурсита будит зависеть от локализации воспалительного процесса. В подавляющем большинстве случаев люди сталкиваются с воспалением ахиллова сухожилия или подпяточной бурсы, так как эти зоны наиболее подвержены травмам при движении.
При бурсите голеностопного сустава симптомы достаточно специфичны, что позволяет провести самодиагностику. Заметив симптомы болезни, следует сразу же начинать лечение и не откладывать его, так как болезнь сильно ухудшает качество жизни и может привести к осложнениям.
Причины развития


Голеностоп подвергается постоянной нагрузке и часто травмируется
Основная причина развития бурсита голеностопа и стопы – это избыточная нагрузка на суставы. Это происходит в следующих случаях:
- наличие лишнего веса;
- интенсивные занятия спортом;
- стоячая работа.
Все эти факторы нарушают нормальное распределение нагрузки на голеностоп и стопу и могут приводить к развитию бурсита. Также патология часто развивается на фоне травм и ушибов. В этом случае причиной заболевания выступает нарушение обменных процессов в суставной сумке, что приводит к накапливанию синовиальной жидкости и развитию воспалительного процесса.
Бурсит может выступать осложнением других патологий суставов. Он сопровождает артрит и артроз. Посттравматический бурсит ахиллова сухожилия или подпяточной сумки наблюдается у профессиональных спортсменов, занимающихся прыжками.
- Наиболее часто бурсит голеностопа связывают с ношением неправильно подобранной обуви. Узкие лодочки на высоком каблуке, балетки с плоской подошвой, обувь из некачественных тканей или малого размера – все это сдавливает бурсу и приводит к воспалительному процессу.
Отдельно выделяют инфекционные бурситы. Они развиваются из-за инфицирования синовиальной сумки. Это происходит двумя способами – при попадании инфекции в сумку с током крови, либо при повреждении тканей вокруг бурсы и их инфицировании.
Инфекционный бурсит бывает специфическим и неспецифическим. Неспецифические воспаления вызывают условно-патогенные микроорганизмы. Это могут быть стафилококки, стрептококки, реже – кишечная и синегнойная палочка, дрожжевые грибки. Инфицирование происходит из-за наличия хронического очага инфекции.
Гнойный бурсит или абсцесс синовиальной сумки вызывает чаще всего золотистый стафилококк.
Заражение часто происходит на фоне повреждения целостности кожных покровов вокруг бурсы, либо из-за хронических инфекционных заболеваний. Гнойный бурсит может быть вызван фурункулами на коже стоп и голеней.Специфические воспалительные процессы в бурсе развиваются при гонорее, сифилисе или туберкулезе. Воспаление связано с проникновением возбудителей этих заболеваний в суставную сумку, инфицирование происходит гематогенным путем. Такие формы заболевания очень опасны, так как без лечения болезнетворные агенты продолжат движение по организму, поражая все новые бурсы, суставы и даже кости.
Симптомы голеностопного бурсита


Отечность сухожилья, покраснение и боль – признаки бурсита
Основной симптом любого бурсита – это боль. При поражении голеностопного сустава, специфика проявлений заболевания будет зависеть от точной локализации воспалительного процесса.
При воспалении ахиллова сухожилия наблюдается:
- выраженный отек сухожилия;
- болевой синдром при ходьбе;
- покраснение кожи в зоне воспаления;
- местное повышение температуры эпидермиса.
Как правило, боль при ахиллобурсите усиливается во время ходьбы. Это происходит из-за компрессии отекшей сумки задником обуви. Во время движения стопа немного приподнимается, и воспаленная область трется об обувь, что усиливает воспаление и обостряет боль.
Симптоматические проявления суставного бурсита голеностопного сустава под пяткой – это сильная боль. Отек внешне не заметен, так как сумка спрятана за костью. Боль усиливается при любой нагрузке на стопу. Эти же симптомы характерны для воспаления бурсы на подошве.
Лечение бурсита голеностопного сустава зависит от типа воспаления и особенностей симптомов. При гнойном бурсите наблюдается выраженный отек и боль при надавливании. Температура кожи в воспаленной зоне значительно повышается, болевой синдром острый, пульсирующий, в состоянии покоя не проходит. При абсцессе и гнойном воспалении также повышается температура тела, присутствуют симптомы интоксикации, сильная головная боль и быстрая утомляемость. Эта форма болезни очень опасна и требует своевременного лечения.
Чем опасен бурсит?
Утолщение бурсы может привести к нарушению местных обменных процессов
Бурсит может переходить в хроническую форму. Это сопровождается временным стиханием симптомов, однако при любых нагрузках или компрессии бурсы боль будет возвращаться. Хроническое воспаление опасно утолщением бурсы, что приводит к нарушению местных обменных процессов. На этом фоне ухудшается функциональность сустава, могут развиваться дегенеративно-дистрофические изменения в хряще и воспаление в суставах. При утолщении стенок бурсы практикуется хирургическое иссечение измененных тканей, либо полное удаление сумки.
Инфекционный артрит особо опасен тем, что патогенные микробы могут распространяться на суставы и окружающие ткани. При гнойном воспалении или абсцессе существует риск инфицирования всего организма, из-за попадания гнойных масс в общий кровоток, что приводит к сепсису.
Диагностика бурсита


Существует несколько методик диагностики бурсита
Характерным признаком бурсита голеностопного сустава, симптомы и лечение которого точно зависят от локализации воспаления, является отек, заметный на фото, и всегда присутствует болевой синдром. Появление этих двух признаков должно заставить пациента срочно обратиться к врачу.
Для постановки диагноза проводится:
- визуальный осмотр;
- пальпация больной зоны;
- рентгенография сустава;
- МРТ;
- пункция.
Опытный врач может поставить предварительный диагноз только на основании осмотра и пальпации. Рентген необходим для исключения прочих суставных патологий, таких как артрит и артроз, МРТ делают для того, чтобы получить полную картину состояния мягких тканей и бурсы.
Пункция проводится для сбора пробы синовиальной жидкости из воспаленной сумки.
Затем жидкость исследуется под микроскопом на предмет патогенных микроорганизмов. Этот метод позволяет точно установить природу воспаления.Медикаментозное лечение


Лекарство назначают после проведения бактериального посева синовиальной жидкости
Медикаментозное лечение бурсита голеностопного сустава осуществляется с помощью следующих препаратов, назначить которые должен лечащий врач:
- нестероидные противовоспалительные средства;
- противоотечные препараты;
- глюкокортикостероиды;
- антибиотики.
Лечение начинается с назначения нестероидных противовоспалительных средств – Диклофенака, Ибупрофена или аналогов. Эти средства быстро снимаю симптомы, уменьшают боль и воспаление. Они применяются в различных лекарственных формах – таблетки, уколы, мази. Тем не менее такие препараты не лечат бурсит, а лишь снимают его симптомы.
При выраженном отеке применяют терапию глюкокортикостероидами. Эти лекарства вводят с помощью инъекций прямо в суставную сумку, реже назначают таблетки. Препараты этой группы быстро и эффективно снимают воспаление и устранят отек.
Антибиотики назначаются только при подтверждении инфекционной природы воспаления.
Выбор препарата зависит от возбудителя заболевания. Лекарство назначают только после проведения бактериального посева синовиальной жидкости и определения чувствительности к антибиотикам.Хирургические методы лечения


Антибактериальная терапия предотвращает повторное развитие инфекции
При абсцессе в голеностопе терапия и лечение бурсита голеностопного сустава направлены на очищение бурсы от гнойных масс. Для этого делается надрез и с помощью специальных инструментов тщательно очищается бурса. Следом проводится антибактериальная терапия для предотвращения повторного развития инфекции.
При утолщении стенок бурсы вследствие хронического воспаления практикуется хирургическое иссечение тканей.
Народные средства


В дополнение к медикаментозному лечению можно использовать рецепты народной медицины
При бурсите голеностопного сустава лечение народными средствами можно применять в дополнение к медикаментозной терапии. Применять такие методы рекомендуется лишь после одобрения врача.
Традиционные методы и народные способы лечения бурсита голеностопного сустава:
- холодные компрессы со льдом и подручными средствами;
- листья белокочанной капусты;
- настойка прополиса для растирания;
- мазь из прополиса.
Холодные компрессы помогают снять отек.
К больной зоне можно прикладывать лед, замороженные продукты, охлажденное стекло. Главное условие – непрямое воздействие, то есть холодный предмет предварительно заворачивается в полотенце. Держат компресс нужно 15 минут. Делать это можно 3-4 раза в день.Листья белокочанной капусты предварительно разминают пальцами и прикладывают к больному суставу на всю ночь. Для приготовления мази из прополиса необходимо медленно растворить 10 г продукта в томящемся на водяной бане сливочном масле. Наносить мазь нужно дважды в день.
Профилактика


Очень важно не подвергать ноги чрезмерным нагрузкам и носить удобную обувь
Чтобы избежать бурсита, важно внимательно относится к здоровью собственных стоп. Нужно избегать травм, а если ушиб все же произошел, необходимо беречь ногу до полного восстановления. Для этого используют бандажи и ортезы.
Важно не допускать чрезмерных нагрузок на стопы, нормализовать массу тела и избегать ношения неудобной обуви. Обувь должна быть подобрана по размеру, отличаться удобной колодкой и обеспечивать нормальный доступ воздуха к коже стоп.
Бурсит голеностопного сустава – симптомы и лечение, фото
Бурситом голеностопного сустава называют воспалительный процесс, развивающийся в синовиальной сумке. Заболевание достаточно распространено, встречается у лиц обоих полов и разных возрастов. Основными симптомами являются боли и ограничение функции сустава. Лечение осуществляется консервативными и хирургическими методами.
Суть патологии
Голеностопный сустав окружен синовиальной оболочкой, которая называется бурсой, или сумкой. В ней содержится небольшое количество жидкости. Сумка предназначена для защиты голеностопа от механических повреждений. Жидкость обеспечивает плавность движений, является своеобразным амортизатором.
При воздействии внешних и внутренних факторов в сумке может развиться воспалительный процесс. Такое заболевание носит название бурсит голеностопа. Воспалению подвергается сама синовиальная оболочка, в результате чего изменяется состав и функция амортизационной жидкости.
Это приводит к нарушению функции голеностопа. Так как воспалению подвергается ахиллово сухожилие, проходящее по задней поверхности сустава, патологию еще называют ахиллобурситом. Бурсит голеностопа по МКБ 10 имеет обозначение М71.9.


Бурсит голеностопа – симптомы
Причины
Причинами и предрасполагающими факторами развития бурсита являются:
- Травмирование голеностопа;
- Проникновение инфекции в синовиальную сумку;
- Общий инфекционный процесс в организме;
- Длительное механическое раздражение голеностопа;
- Ношение обуви на каблуках, с неудобной колодкой;
- Ревматизм или подагра;
- Нарушения метаболизма в организме.
В зависимости от причины возникновения бурсит может быть травматическим, инфекционным, асептическим. По характеру течения различают острый и хронический бурсит.
Интересно!
Развитию ахиллобурсита наиболее подвержены балерины, спортсмены, банковские служащие, учителя.
Клинические проявления
Симптомы и лечение бурсита голеностопного сустава зависят от причины и формы заболевания. Основными проявлениями бурсита лодыжки считают появление болей в суставе и ограничение движений в нем.
Острый
Остро чаще протекает инфекционный бурсит щиколотки. Заболевание вызвано проникновением инфекции извне или из хронических очагов внутри организма. Воспалительный процесс носит гнойный характер. Ахиллобурсит сопровождается общими признаками интоксикации – повышение температуры тела, слабость, недомогание.
- Местные признаки бурсита голеностопного сустава:
- Отек голеностопа;
- Гиперемия кожи над воспаленным участком;
- Болезненность при прощупывании голеностопа;
- Острые боли при движениях;
- Ограничение объема движений.
Характерным симптомом бурсита голеностопного сустава является усиление боли при надавливании на пятку.
Хронический
Данная форма бурсита голеностопного сустава развивается при длительном раздражении сустава, при частых травмах ноги. Патология характеризуется слабовыраженными симптомами.
Болевые ощущения умеренные, носят ноющий характер. На задней поверхности голеностопа образуется небольшая опухоль. Гиперемия кожи отсутствует. Двигательная функция стопы практически не нарушена. Ниже представлены фото бурсита голеностопного сустава при разных формах патологии.


Бурсит голеностопа разных форм
Диагностика
Для диагностики болезни используют лабораторные и инструментальные методы:
- При общем анализе крови обнаруживаются признаки воспаления – повышение уровня лейкоцитов и СОЭ;
- Пункция суставной сумки используется для получения экссудата, где можно определить вид возбудителя заболевания;
- На рентгенографии конечности обнаруживается отечность мягких тканей, увеличение объема синовиальной сумки, скопление в ней большого количества жидкости;
- Артроскопия позволяет наглядно определить воспалительный процесс в суставе.
При затруднениях в диагностике может быть применена компьютерная томография конечности.
Лечение
Бурсит голеностопного сустава лечат с применением консервативных и хирургических методов. Тактика лечения определяется в зависимости от характера патологии. Острый бурсит без осложнений и хронический подлежит лечению в амбулаторных условиях. Госпитализация показана при развитии осложнений и в случае необходимости хирургического лечения.
Важно!
Для эффективного лечения бурсита необходимо обеспечить голеностопному суставу полный покой. Для этого применяются ортезы и бандажи, фиксирующие лодыжку в одном положении.
Лекарственные средства
Медикаментозная терапия бурсита голеностопного сустава заключается в применении препаратов, устраняющих воспалительный процесс и облегчающих боль. К противовоспалительным и обезболивающим препаратам при голеностопном бурсите относятся:
- Диклофенак;
- Нимика;
- Мелоксикам;
- Кетонал.
Средства назначают для приема внутрь, а также в виде наружных лекарств – мазей и кремов (рекомендуем к прочтению: Обзор мазей от бурсита суставов).
Лечение инфекционного бурсита проводится антибиотиками. Назначают препараты широкого спектра действия – Амоксиклав, Рапиклав, Цефтриаксон. Препараты принимают внутрь, вводят внутримышечно или непосредственно в суставную сумку.
Физиопроцедуры
Вспомогательное лечение бурсита голеностопного сустава проводится с помощью физиопроцедур. Они показаны только в подострой и хронической стадии заболевания. Применяют следующие методики:
- Электрофорез лекарственных препаратов;
- Магнитотерапия;
- УВЧ;
- Парафиновые и озокеритовые аппликации;
- Диадинамические токи.


Физиотерапия при болезни
Физиопроцедуры способствуют улучшению кровообращения, устраняют воспалительный отек, препятствуют развитию осложнений. Курс физиопроцедур состоит из 10-15 сеансов.
Противопоказания к проведению физиолечения – острое воспаление голеностопа, наличие открытых повреждений кожи в области лодыжки, общее инфекционное заболевание.
Оперативное вмешательство
Хирургическое лечение проводится при тяжелом гнойном ахиллобурсите, а также при развитии осложнений. При скоплении гноя в суставной сумке выполняют ее пункцию, удаляют скопившуюся воспалительную жидкость. На несколько дней ставится дренаж, а полость сумки ежедневно промывают растворами антисептиков.
При запущенном бурсите необходимо удаление некротизированных тканей, в последующем требуется пластика костной ткани.
Народные средства
Лечение бурсита голеностопного сустава народными средствами — один из этапов комплексной терапии. Домашние средства помогают избавиться от воспалительного процесса, уменьшить боли и отечность лодыжки.
Как лечить бурсит голеностопного сустава в домашних условиях – для этого применяются настойки, мази и компрессы, приготовленные самостоятельно:
- Настойка сирени. Для ее приготовления берут горсть свежих цветов растения, заливают их литром водки. Дают средству постоять в течение недели в темном месте. Затем принимают по чайной ложке три раза в день;
- Крахмальнй компресс. Столовую ложку картофельного компресса разбавляют водой до состояния кашицы. Смесь прикладывают к воспаленному участку на полчаса;
- Мазь с прополисом. Для ее приготовления 50 грамм животного жира растапливают на водяной бане. Туда добавляют кусочек прополиса, тщательно размешивают. Смесью смазывают голеностоп два раза в день.
Важно!
Применение народных средств должно быть согласовано с лечащим врачом.
Прогноз
Бурсит голеностопного сустава можно вылечить полностью. Для этого требуется своевременно обратиться за медицинской помощью. Комплексное лечение избавляет от заболевания на ранней стадии, препятствуя переходу в хроническую форму и развитию осложнений.
Наиболее частыми осложнениями ахиллобурсита являются абсцесс, подкожная флегмона, суставные контрактуры.
При бурсите голеностопного сустава наблюдается острый или воспалительный процесс в синовиальной сумке. Он проявляется отеком окружающих тканей, болевыми ощущениями, нарушением двигательной функции. Для лечения применяют противовоспалительные и обезболивающие средства, антибиотики, физиопроцедуры.
Бурсит голеностопного сустава – симптомы и лечение
Патологии опорно-двигательного аппарата – наиболее распространенная группа заболеваний, с которыми сталкивается человек. Существует множество патогенных факторов, способных ускорить их возникновение.
Учитывайте, что подобные болезни могут появиться даже у молодых людей. Большую распространенность имеет бурсит голеностопного сустава, симптомы ли лечение которого зависят от конкретной формы. Учитывайте, что подобное состояние требует незамедлительного и квалифицированного лечения.
Причины возникновения

Бурсит – серьезное заболевание, которое может поразить голеностопный сустав. Оно встречается достаточно часто. Статистика показывает, что у мужчин патология диагностируется чаще, чем у женщин. У слабого пола подобное состояние зачастую возникает из-за постоянного ношения тесной и неудобной обуви.
Учитывайте, что спровоцировать воспалительный процесс в синовиальной сумке способны как инфекции, так и травмы. Последний чаще всего вызывает гангрены и риск заражения крови.
Среди наиболее распространенных причин такого состояния можно выделить:
- Чрезмерные интенсивные нагрузки на ногу, которые могут время от времени повторяться;
- Травмы в области пятки;
- Избыточная масса тела;
- Врожденные аномалии развития стопы;
- Длительное отсутствие полноценного лечения бурсита, из-за чего он перерос в хроническую стадию;
- Частые переохлаждения и последствия простудных заболеваний;
- Другие патологии опорно-двигательного аппарата;
- Последствия инфекционных заболеваний;
- Нарушения в обменных процессах.

Симптомы бурсита голеностопного сустава
Бурсит голеностопного сустава – состояние, при котором он начинает воспаляться.
Существует несколько вариантов течения этой болезни, каждый из них обладает рядом особенностей. Их необходимо учитывать во время лечения.
Ахиллобурсит
Ахиллобурсит – воспалительный процесс, поражающий бурсы ахиллова сухожилия. Он расположен между сухожилием пятки и бугром. Спровоцировать подобное состояние может избыточный вес и ношение неудобной обуви. Кроме того, нередко это возникает на фоне инфицирования синовиальной сумки.
Распознать ахиллобурсит можно по следующим признакам:
- Боль в суставах по утрам;
- Неподвижность области голеностопа;
- Боль в пятках;
- Покраснение воспаленного участка;
- Воспаленность и припухлость пятки.

Воспаление суставной бурсы
Распознать воспаление суставной бурсы можно по деформации сустава. У человека внутрь наклоняется большой палец, а кость – выворачивается наружу. Во время ходьбы у человека спадает обувь, а из-за постоянной нагрузки происходит мощное воспаление. Чаще всего подобное сопровождается плоскостопием.
Распознать болезнь можно по следующим признакам:
- Деформации большого пальца;
- Болезненности около пятки;
- Покраснение и припухлость около сустава;
- Подобное поражение мизинца.

Пяточный бурсит
Пяточный бурсит – патология, которая по своим признакам похожа на пяточную шпору. У человека происходит мощное воспаление тканей – подкожной клетчатки и синовиальных сумок.
Очень важно провести расширенную диагностику, так как от вида патологии зависит схема лечения.
Распознать пяточный бурсит можно по следующим признакам:
- Боль в области щиколотки;
- Дискомфорт при надевании и ношении обуви;
- Слабость, повышенная температура тела;
- Покраснение тканей, воспаленность.

Диагностика
Прежде, чем приступить к лечению бурсита голеностопного сустава, необходимо провести комплексное диагностическое обследование. Лечащему врачу необходимо провести дифференциацию патологии с другими заболеваниями опорно-двигательного аппарата – пяточной шпорой, переломом, артрозом и многими другими. В первую очередь специалисту необходимо собрать подробный анамнез.
После этого он проводит следующие исследования:
- Зрительный осмотр конечности;
- Пальпация пораженной конечности;
- Пункция суставной полости, исследование синовиальной жидкости;
- Рентген голеностопного сустава;
- УЗИ голеностопа;
- КТ и МРТ.

Лечение патологии
Чтобы лечение бурсита голеностопного сустава принесло эффект, необходимо обратиться к квалифицированному лечащему врачу. Он должен провести расширенную диагностику, которая позволяет назначить не только эффективное, но и безопасное лечение.
Учитывайте, что правильный подход к терапии позволяет не допустить перехода бурсита в хроническую форму. Если же у человека появляется выраженный воспалительный процесс, необходимо провести иммобилизацию конечности.
Учитывайте, что на время лечения стоит минимизировать какие-либо нагрузки на конечность. Лучше всего, чтобы пациент соблюдал постельный режим. Начинать лечение допустимо только после того, как будут установлены все особенности течения патологии. Важно привести в норму массу тела, отказаться от ношения неудобной обуви.
Помните, что именно лишний вес приносит дополнительную нагрузку на конечности.
Медикаментозное лечение
Если бурсит голеностопного сустава еще не успел дать осложнения, назначаются медикаментозные препараты. С их помощью удается избавиться от болезненных ощущений, за счет чего человеку становится гораздо легче.
Обычно курс лечения включает:
- Антибактериальные препараты;
- Лечение инфекционных заболеваний;
- Нестероидные противовоспалительные лекарства;
- Блокады новокаина;
- Аппликации с димексидом;
- Введение противовоспалительных кортикостероидов в полость суставов.

Учитывайте, что лекарства в полость сустава вводят исключительно после удаления воспалительной жидкости. Если вам поставили диагноз бурсит голеностопного сустава, необходимо как можно скорее начинать медикаментозное лечение.
Физиотерапевтическое лечение
Физиопроцедуры позволяют значительно повысить эффективность основной терапии, а также гораздо быстрее избавляют от болезненных ощущений.
Обычно пациентам назначают следующие процедуры:
- Магнитотерапия – процедура, при которой на костную ткань воздействуют магниты;
- Ультразвук – прохождение специальных волн звука через кости;
- Электрофорез с новокаином – избавляет от болезненных ощущений;
- Лазерное воздействие – прогревание тканей через специальный аппарат;
- УФО облучение в субэритемных дозах – позволяет не допустить возникновение злокачественных клеток.

Методы народного воздействия
Если у вас только начали появляться признаки бурсита голеностопного сустава, то избавиться от дискомфорта вы сможете исключительно при помощи методов народного лечения. Для этого лучше всего использовать различные компрессы, которые прикладываются к пораженной области. Настоятельно рекомендуем проконсультироваться с лечащим врачом, дабы не допустить аллергических реакций.
Обычно применяют следующие лекарства:
- Лепешки из меда;
- Смесь меда и соли;
- Настойка сирени;
- Спиртовая настойка конского каштана.

Готовить подобные лекарства очень просто, вы сможете сделать это в домашних условиях. Учитывайте, что во время восстановительного периода необходимо вести здоровый образ жизни. Рекомендуется ходить на лечебную физкультуру или делать массаж.
Чем раньше вы начнете лечение, тем выше вероятность справиться с патологией без серьезных осложнений.
Профилактика заболевания
Любое заболевание легче предупредить, нежели впоследствии заниматься его лечением. Учитывайте, что при соблюдении ряда профилактических мер риск возникновения осложнений будет ниже.
Среди основных рекомендаций можно выделить:
- Ношение исключительно удобной и качественной обуви. Она должна равномерно распределять нагрузку по стопе, благодаря чему риск развития патологии в будущем будет ниже.
- Во время физической активности следите за состоянием своего организма. Если вы начинаете чувствовать, что на ваши кости, мышцы или связки дается большая нагрузка, следует пересмотреть подход к тренировке.
- Старайтесь внимательно относится к своему здоровью – при появлении первых признаков отклонения следует как можно скорее обратиться к лечащему врачу.
- Старайтесь избегать травмирования и развития осложнений.
- Если вы повредили конечность и на ней образовался глубокий порез, тщательно вымойте рану и обработайте ее антисептическим составом. При необходимости посетите лечащего врача.
- Если вы подхватили какую-либо инфекцию, стоит незамедлительно начать лечение. Игнорирование такого состояние может вызвать серьезные отклонения в работе организма, а также дать многочисленные осложнения.
- Не стоит заниматься самолечением, если вы испытываете серьезный дискомфорт. Это способно не только не вылечить бурсит, но и вызвать серьезные осложнения.
болевые ощущения и слабость мышц

Бурсит голеностопного сустава: симптомы и лечение опасной патологии
Что такое бурсит голеностопного сустава и как его лечить знают немногие люди, ведь данное заболевание не очень распространено.
Недуг характеризуется сильной болью и отёчностью, но зачастую подобные проявления списываются людьми на усталость или преклонный возраст, поэтому они не обращаются вовремя за медицинской помощью.
Бурсит голеностопного сустава – это воспалительный процесс в синовиальной сумке (бурсе). Суставной сумкой называется полость, которая размещается в местах трения мягких тканей об выступы костей.
Бурса в нормальном состоянии заполнена жидкостью, благодаря которой сустав подвергается меньшим нагрузкам и предотвращает его механические повреждения.
Причины развития заболевания
Бурсит голеностопного сустава – это воспаление в месте, где соединяется пяточная кость с сухожилием.
Когда воспаляется бурса, в организме начинают происходить необратимые изменения, в частности это касается питания хрящей, которое обеспечивает суставная сумка.
При воспалении количество жидкости уменьшается, поэтому увеличивается трение в суставе, создавая на него дополнительную нагрузку.
При данном заболевании вместо жидкости в бурсе образуется гнойный экссудат.
Данная болезнь может возникнуть у всех людей без исключения, но больше всего ей подвержены особы, которые подолгу стоят на ногах и профессиональные спортсмены, нагружающие суставы ног во время тренировок.
Бурсит голеностопного сустава может развиться по многим причинам, но самой распространённой из них является избыточный вес человека.


Образование бурсита голеностопного сустава
Из-за большого веса на суставы оказывается сильная нагрузка, поэтому бурса воспаляется из-за истончения волокон.
Причиной бурсита щиколотки часто становится плоскостопие, а также ношение неправильной обуви. Ортопеды уверяют, что тесная, неудобная, плохо фиксирующая ногу обувь способствует развитию заболевания.
Также спровоцировать воспаление суставной сумки голеностопа может ношение обуви на каблуках. Если в женской обуви неудобная колодка, то автоматически увеличивается нагрузка на сустав.
Другие причины развития воспаления суставной сумки голени:
- Переохлаждение организма.
- Развитие инфекционного процесса в суставе.
- Вывих лодыжки (развивается посттравматический бурсит).
- Ревматизм (воспаление соединительной ткани).
- Подагра (нарушение пуринового обмена).
- Перелом голени (развивается посттравматический бурсит).
- Нарушенный обмен веществ.
- Деформация стопы (врождённая или приобретённая).
- Артрит (поражение суставов).
- Сахарный диабет (нарушение выработки инсулина).
- Артроз (поражение хрящевых тканей).
- Чрезмерное потребление спиртных напитков.
- Курение.
- Растяжение (развивается посттравматический бурсит).
Заболевание также может возникнуть вследствие таких инфекций:
- Стафилококковая.
- Стрептококковая.
- Гонококковая.
- Туберкулёз.
Разновидности бурситов
Различают несколько видов бурсита голеностопа. Они отличаются характером воспалений и течением воспалительных процессов.
Виды бурсита:
- Серозный.
- Геморрагический.
- Гнойный.
- Фиброзный.
- Комбинированный.
При серозном бурсите голеностопа в жидкости, которая находится в суставной сумке, начинают размножаться микроорганизмы.
Геморрагический вид бурсита лодыжки характеризуется проникновением в суставную сумку эритроцитов (составляющие крови).
При гнойном бурсите щиколотки в жидкости преобладают белые кровяные тельца (лейкоциты).
Фиброзный тип воспалительного процесса лодыжки характеризуется насыщением экссудата фибриновыми волокнами (фибрин – это белок, который образуется при свертываемости плазмы). Комбинированный тип воспаления щиколотки – это совмещение 2 или более видов бурсита голеностопа.
Разновидности бурсита голеностопа по характеру происхождения:
- Механический (в случае получения травм).
- Инфекционный (поражение бурсы инфекцией).
- Эндокринный (нарушение работы эндокринной системы).
Самый сложный в лечении вид – инфекционный. Он тяжело поддаётся терапии, вылечить его затруднительно по причине быстрого распространения инфекции.
Очень часто он приводит к заражению крови или развитию гангрены, которая может повлечь за собой ампутацию ноги.


Диагностика бурсита голеностопа
По течению воспалительного процесса различают острый и хронический бурсит. Последний вылечить нельзя.
При хронической форме человеку придётся регулярно обследоваться у врача для контроля развития и течения недуга.
Обычно такая форма заболевания встречается у людей, которые регулярно нагружают сустав ноги.
Данная форма недуга на функционировании ноги не отражается, но существует большая вероятность того, что болезнь перейдёт в острую стадию, которая будет сопровождаться не только воспалением, но и сильной болью.
Острая форма обычно проявляется после травмы голени.
Симптомы бурсита голеностопа
Симптомы бурсита голеностопного сустава проявляются сразу же после начала воспалительного процесса.
Изначально признаки болезни не очень сильно проявляются, но по мере развития болезни симптомы становятся более выраженными и учащаются.
Первый признак – это появление отёчности и припухлости. В пораженном месте наблюдается уплотнение и покраснение, также человек ощущает несильную боль и дискомфорт. Уплотнение появляется за счёт нагноения суставной сумки.


Болевые ощущения в голеностопе из-за бурсита
Человеку с таким заболеванием сложно ходить, появляется скованность в движениях. Одним из главных симптомов недуга является колыхание жидкости в бурсе.
Проверить это можно посредством пальпации пораженного участка. Необходимо немного на него надавить и если человек почувствует, что под пальцами перемещается жидкость, то вероятнее всего это начало развития недуга.
Выраженность симптоматики также зависит от формы заболевания. При острой форме симптомы более болезненные, чем при хронической.
Симптоматика:
- Боль при надавливании на пятку.
- Болевые ощущения при ходьбе.
- Отёк пяточного бугра.
- Появление пяточных шпор.
- Слабость мышц.
- Повышенная температура тела.
- Общее недомогание.
- Слабость.
- Повышенная утомляемость.
Лечение бурсита голеностопного сустава
Для постановки диагноза и лечения симптомов бурсита голеностопного сустава человеку стоит обратиться к ортопеду.
Если такой возможности нет, то можно обратиться за помощью к врачу-травматологу.
Лечить данное заболевание можно посредством приёма медикаментов и проведения операции. Также многие больные отмечают, что лечение возможно даже народными средствами.
Медикаменты
Лечение лекарственными препаратами – это консервативный метод лечения, который используется в 80% заболевания.
Обычно недуг лечится такими медикаментами, как:
- НПВС.
- Кортикостероиды.
- Антибиотики.
НПВС – это нестероидные противовоспалительные препараты. Они предназначены для снятия отёка и болевых ощущений в ноге.
Также данные средства нормализуют функционирование суставов. НПВС выпускаются в виде таблеток, инъекций и мазей.
Обычно врачи назначают и те и другие лечебные препараты, но медики ставку делают всё же на мази и гели для местного нанесения.


Диклофенак — для медикаментозного лечения бурсита голеностопа
Всё дело в том, что таблетки для перорального употребления вызывают массу побочных эффектов в виде тошноты, диареи, кровотечения, головокружения и других. Таблетки не рекомендуется использовать длительное время.
Если подразумевается приём НПВС в течение длительного времени, то пациенту выписываются препараты нового поколения, которые практические не вызывают побочных эффектов:
- «Мовалис».
- «Артрозан».
- «Мовикс».
- «Нимулид».
- «Ксефокам».
- «Мелоксикам».
Лечить недуг стоит также гелями и мазями. Чаще всего для лечения выписывается «Диклофенак».
Популярные средства НПВС в виде инъекций:
- «Диклофенак».
- «Кеналог».
- «Дипроспан».
- «Вольтарен».
Кортикостероиды применяются в тех случаях, если пациенту нельзя принимать НПВС.
Обычно препараты данной группы применяются после выкачки экссудата. Чаще всего для лечения используется суспензия для инъекций «Триамцинолона гексацетонид».
Лечить недуг антибиотиками (антибактериальными средствами) стоит лишь в том случае, когда воспаление появилось вследствие инфекционного заражения.
Для того, чтобы вылечить бурсит применяются такие антибиотики, как:
- «Тетрациклин».
- «Доксициклин».
- «Цефалоспорин».
- «Диоксидин».
- «Аминогликозид».
- «Линкомицин».
- «Цефаклор».
- «Рондомицин».
- «Цефазолин».
Операция
Оперативное вмешательство возможно при одном условии – накопление большого количества гноя в бурсе.
Операция подразумевает под собой очищение полости (выкачку гноя). Изначально проводится рассекание суставной сумки, затем дренирование. После этого бурса промывается и обрабатывается антисептиками.
Подобные операции проводятся практически во всех городах страны, а не только в крупных, таких как Питер или Москва.
Данный вид оперативного вмешательства не требует много времени, а реабилитация после такой операции включает в себя прием медикаментов и постельный режим.
Народные методы
Многие люди предпочитают лечить данное заболевание народными средствами.
Вылечить его народными методами можно только на ранней стадии развития, если же в бурсе собрался гной, то, к сожалению, подобное лечение результатов не покажет.
Одним из самых эффективных средств является свежее свиное сало.


Редька для лечения бурсита голеностопного сустава
Необходимо распарить пораженный участок, приложить к нему кусочек сала, примотать его полиэтиленовой плёнкой к телу на всю ночь.
Данная процедура проводится ежедневно до тех пор, пока не сойдет воспаление.
Многие целители рекомендуют делать лечебные компрессы из горькой редьки. Её нужно натереть на мелкой терке, выложить на марлю и приложить к больному месту, оставить на час, а затем промыть место тёплой водой для предотвращения появления ожогов.
Заключение
Бурсит голеностопного сустава требует срочного лечения.
Ведь если вовремя не оказать человеку медицинскую помощь, то у него может произойти разрыв пяточного сухожилия.
Данная ситуация в 50% случаях приводит к инвалидности и потере самостоятельного передвижения.
Видео: От чего возникает и как лечить бурсит
Бурсит голеностопного сустава: лечение, этиология
Бурсит голеностопного суставаБолезни опорно-двигательного аппарата в современном мире представляют большой интерес. Связано это с тем, что страдают от патологии костей суставов люди различных возрастов. Помимо этого, большинство заболеваний протекает в хронической форме, то есть со временем могут привести к инвалидности. Не последнее место среди патологий опорно-двигательной системы занимает бурсит голеностопного сустава, лечение, причины и симптомы которого будут рассмотрены ниже.
Бурсит может затрагивать плечевой, локтевой, коленный, голеностопный и другие суставы. Воспаление суставной сумки голеностопа может быть специфическим (как следствие основной болезни, например, при сифилисе или туберкулезе) или неспецифическим (например, при травме).
Содержание страницы
Бурсит, ахиллобурсит голеностопного сустава: причины
Заболевание может развиться вследствие:
- травмы, микротравмы голеностопа;
- врожденные аномалии конечностей;
- патологии связочного аппарата;
- нарушение обмена веществ или гормонов;
- длительная и тяжелая физическая нагрузка;
- наличие артрита или артроза.
К факторам, увеличивающим риск развития воспаления, относятся:
- длительное нахождение в тесной и неудобной обуви, в том числе, высокие каблуки;
- избыточный вес;
- длительное воздействие низких температур;
- вибрационное воздействие на ступни;
- резкое начало спортивных упражнений;
- неравномерность нагрузки на стопу.
Симптомы воспаления суставной сумки стопы
В зависимости от локализации процесса, наблюдаются различные симптомы бурсита голеностопного сустава.
Ахиллобурсит голеностопного сустава
Ахиллобурсит голеностопного суставаЧто такое ахиллобурсит? Это воспаление суставной бурсы ахиллова сухожилия. Она локализуется между бугром и сухожилием пятки. Из-за чего может возникнуть данная патология? Помимо обуви и веса, к ахиллобурситу может привести инфицирование синовиальной сумки лимфогенным (через лимфу) или гематогенным (через кровь) путем.
Признаки ахиллобурсита следующие:
- болезненность в утренние часы, невозможность движений в области голеностопа;
- боль в пяточной области;
- гиперемия в области воспаления;
- бугор пятки отечный, есть припухлость.
Данная форма болезни способна привести к разрыву сухожилия и инвалидности.
Воспаление суставной бурсы большого пальца нижней конечности
Бурсит пальцев стопыВ данном случае суставная область деформируется таким образом, что большой палец наклоняется внутрь, а кость выворачивается наружу. В результате кость во время ходьбы трется об обувь. Постоянная травматизация ведет к возникновению воспалительной реакции в суставной сумке. Чаще такая патология сопровождается плоскостопием.
Признаками описанной формы воспаления суставной бурсы являются:
- боль около большого пальца нижней конечности;
- гиперемия и припухлость в околосуставной области;
- деформация в области большого пальца.
При воспалении суставной бурсы мизинца проявляются аналогичной симптоматикой.
Пяточный бурсит
Пяточный бурситСимптомы пяточной формы похожи на пяточную шпору, вследствие развития воспаления в области подкожной пяточной и пяточной синовиальных сумок. При осмотре выявляется припухлость пяточной области.
Так как лечение пяточной шпоры и бурсита разное, не стоит заниматься самолечением, лучше обратиться к специалисту сразу.
К общим признакам бурсита голеностопа относятся:
- Болевой синдром в области суставной сумки стопы, щиколотки.
- Наличие отека, гиперемии и припухлости в месте присоединения ахиллова сухожилия к бугру пятки. В области поражения возможно наличие экссудата, который можно пропальпировать (ощущается перемещение жидкости). Экссудат может носить гнойный или геморрагический характер. В случае наличия крови в экссудате бурсит мог возникнуть вследствие травмы.
- Движения в пораженном суставе затруднены или невозможны.
- Общая слабость, может повышаться температура тела. При присоединении инфекционного процесса и образовании гноя температура тела может подниматься вплоть до 40 градусов.
- Боль при надевании обуви и ее ношении.
Все перечисленное ведет к затруднению при ходьбе, что снижает качество жизни и препятствует возможности трудиться.
Диагностика и лечение бурсита голеностопного сустава
Рассматриваемый недуг диагностируют при помощи сбора жалоб, анализа анамнеза заболевания, осмотра пораженной суставной области, ее пальпации. Кроме того, используют данные лабораторных и инструментальных методов обследования. В случае наличия экссудата производят пункцию суставной сумки с последующим анализом содержимого на предмет определения возбудителя инфекции.
В диагностике болезни поможет общий анализ крови, в котором можно обнаружить показатели, соответствующие воспалительному процессу: повышение уровня лейкоцитов и СОЭ. При подозрении на специфическое воспаление берут кровь и производят поиск антител к возбудителю соответствующей болезни. Помимо этого, для поиска возбудителя использую бактериологическое исследование.
Рентгенограмма поможет уточнить диагноз. Делают ее в двух проекциях. А при помощи УЗИ можно обследовать бурсу: ее размеры, расположение, содержимое, определить, воспалена ли она или нет. Компьютерная томография и МРТ покажут послойные срезы исследуемого объекта и его 3D-изображение.
Медикаментозное лечениеКак вылечить бурсит голеностопного сустава?
Терапия бурсита зависит от фазы воспалительного процесса: разгар или затухание. В основном проводится медикаментозное лечение.
Медикаментозное лечение
В период разгара воспаления назначают:
- нестероидные противовоспалительные средства;
- гормональные инъекции в суставную полость;
- антибиотики;
- лечение ахиллобурсита голеностопного сустава требует наложения гипсовой лонгеты;
- ортопедические супинаторы, лонгеты, стельки – используются при бурсите сустава первого пальца стопы.
Физиолечение и реабилитация
Физиолечение бурситаОстановив острое течение процесса, можно назначить следующие физиотерапевтические процедуры и методы реабилитации:
- лазерная терапия;
- магнитная терапия;
- криотерапия;
- ультразвук;
- массаж;
- ЛФК.
При отсутствии какого-либо эффекта прибегают к оперативному лечению.
Лечение бурсита голеностопного сустава народными средствами
Излечивание народными методами предусматривает прикладывание к пораженному суставу компрессов на основе противовоспалительных трав. К таковым относятся липа, ромашка, лопух, тысячелистник, зверобой. Из перечисленных трав делают настой, которой охлаждают до сорока пяти градусов, затем прикладывают компресс к пораженному суставу. При сильном болевом синдроме горячие и холодные компрессы чередуют.
Внутрь принимают смесь, которая готовится следующим образом:
Одна чайная ложка меда и аналогичное количество яблочного уксуса растворяют в стакане воды. Выпить это следует в течение дня за два или три приема. При хроническом течении принимать необходимо в течение двух или трех недель.
Профилактика болезни
Главной профилактической мерой данного заболевания является ношение просторной обуви, которая не стесняет стопу. Кроме того, обувь должна правильно распределять нагрузку на стопу. Физические нагрузки не должны быть длительными и чрезмерными, во время занятий спортом следует пользоваться повязками, которые размещают на область суставов.
Если была получена травма, следует обратиться к врачу и не заниматься самолечением, так как время может быть упущено, что приведет к развитию осложнений, в том числе, к бурситу. При нарушении целостности кожных покровов необходимо применить антисептики, чтобы исключить попадание бактерий в организм.
При обнаружении симптомов бурсита самостоятельное лечение противопоказано. Следует немедленно обратиться к специалисту. Упущенное время может грозить оперативным вмешательством.
Бурсит голеностопного сустава – симптомы и лечение патологии
Бурсит голеностопного сустава (аббревиатура: БГС) – острое или хроническое воспалительное заболевание синовиальной сумки голеностопного сочленения. В статье мы разберем бурсит голеностопного сустава, симптомы и лечение.
 БГС
БГСВнимание! В международной классификации болезней 10-го пересмотра (МКБ-10) ахиллобурсит обозначается кодом M70.8.
Возможные причины появления
Болезни голеностопного сустава (ГС) – самые распространенные спортивные травмы. Травма является результатом перегиба в ГС. Около 20% всех спортивных травм – повреждения связок верхнего ГС. 1% всех травм ГС – повреждение синдесмоза.
Если неустойчивость связок неправильно лечится, это может привести к перегибу лодыжки даже в незначительных случаях. Это ускоряет износ сустава. Также снижается общая подвижность лодыжки. Если напряжение на хрящ в значительной мере увеличивается, это может повредить его в долгосрочной перспективе.
 Хрящи
ХрящиБурсит обычно возникает в особых суставах – голеностопном, локтевом или плечевом. Хотя воспаление изначально проявляется только при физических нагрузках, со временем может возникать сильная боль, а также покраснение и перегрев пораженного участка. Для лечения бурсита обычно выбирают консервативные меры. В некоторых случаях, однако, может потребоваться оперативное удаление синовиальной сумки.
Синовиальные сумки представляют собой плоские тканевые структуры, которые служат для смягчения жестких поверхностей и мягких структур в теле. Они содержат синовиальную жидкость, которая позволяет совершать плавные движения. Сумки обычно расположены вблизи суставов – коленей, плеч или локтей. Они встречаются в частях тела, где кожа или мышцы лежат прямо на кости.
Уборщицы, борцы, хоккеисты и теннисисты, а также волейболисты имеют повышенный риск развития бурсита. Постоянный стресс (например, постоянное давление на колени во время работы) является основной причиной образования бурсита.
Бурсит может быть вызван различными причинами. Как правило, он вызывается инфекциями, травмами или постоянным раздражением. Артроз, артрит, метаболические (подагра) и инфекционные заболевания (туберкулез или гонорея) повышают риск бурсита.
 Туберкулез – одна из вероятных причин
Туберкулез – одна из вероятных причинОсобенно часто бурсит появляется из-за избыточного давления на сустав. Причиной давления могут быть постоянные или повторяющиеся движения, которые совершаются во время пробега на дальние дистанции. Из-за постоянной нагрузки возникают незначительные травмы, которые могут привести к воспалению сумки.
Если причиной возникновения бурсита является внешняя травма, проводится различие между двумя различными формами:
- Эндогенная;
- Экзогенная (посттравматическая).
Симптомы и признаки
При бурсите возникает ощущение горения или небольшого трения. Если суставы продолжают подвергаться стрессу, симптомы обычно увеличиваются, что может привести к сильной боли (особенно давлению), перегреву и покраснению пораженного участка и значительному отеку.
Бурсит особенно распространен в суставах, которые сильно нагружены. К ним относятся плечо, локоть, бедро, колено и лодыжка. Если повреждена сумка около сустава, увеличение объема может ограничить движение сустава.
 Сумка
СумкаВ некоторых случаях бурсит может распространяться на окружающие ткани, вызывая покраснение конечностей и общие симптомы заболевания – отек лимфатических узлов, лихорадку, усталость и слабость. Если сумка лежит глубоко под кожей, обычно только боль указывает на воспаление. Другие симптомы отсутствуют.
Рекомендуемые способы лечения БГС
Многие спрашивают: как лечить в домашних условиях расстройство. Обычно бурсит проходит сам по себе в течение нескольких недель. Острую боль можно устранить охлаждающими мазями или гелями. Также холодные пакеты помогают облегчить болевые ощущения. Однако они не должны вступать в непосредственный контакт с кожей, иначе может произойти обморожение.
Для лечения бурсита рекомендуется, чтобы пораженный сустав был обездвижен повязкой или шиной в течение некоторого времени. Однако защита должна быть только временной, поскольку, если соединение не перемещается слишком долго, это может при определенных обстоятельствах привести к различным расстройствам.
Чем не рекомендуется лечить бурсит щиколотки? Лечение непроверенными народными средствами категорически запрещено. Не рекомендуется избавляться в домашних условиях от гнойного бурсита традиционными отварами из корней. Также противопоказаны альтернативные лечебные методы и лекарства (крема, гели, мази) с недоказанной эффективностью.
Рекомендуется осторожно перемещать сустав медленно после короткого периода отдыха и без нагрузки. Врачи часто назначают физиотерапию для терапии бурсита.
Терапевтическое лечение
В большинстве случаев возможна консервативная терапия. Ограничение подвижности сустава приводит к очень хорошим результатам. Особенно следует избегать бокового наклона лодыжки из-за перегиба в лодыжке после разрыва внешней связки.
Простые движения лодыжкой рекомендуется выполнять регулярно: это предотвращает мышечные застои и улучшает подвижность сустава. Излечение длится от восьми до двенадцати недель. Пациенты не должны заниматься спортом около двух-четырех месяцев. Сначала медицинские осмотры требуются через 8 недель после травмы, а потом через шесть месяцев. Требуется контролировать эффективность медикаментозной терапии.
Для облегчения боли, связанной с бурситом, можно применять анальгетики – ибупрофен или диклофенак. Лекарственные средства не только уменьшают боль, но и препятствуют воспалительному ответу. Это положительно влияет на процесс заживления. В случае сильной боли местные анестетики можно вводить непосредственно в соответствующий сустав.
 Нестероидное противовоспалительное средство, применяемое при БГС
Нестероидное противовоспалительное средство, применяемое при БГСЕсли бурсит вызван бактериальной инфекцией, при необходимости можно принимать антибиотик.
Хирургия
Если воспаление уменьшилось, но сумка содержит много жидкости, она должна быть удалена посредством прокола. Однако хирургическое удаление всей сумки редко требуется.
Операция выполняются, например, если дискомфорт не спадает при хроническом бурсите или регулярно рецидивирует. Хронический бурсит часто поражает бедра и локти. В сумке могут развиваться промежуточные стенки соединительной ткани и встречаются известковые отложения.
Советы по профилактике
Для предотвращения бурсита следует избегать повторного давления на определенные суставы. В противном случае постоянное напряжение может вызвать воспаление.
Некоторые пациенты должны использовать на постоянной основе наколенники или специальные накладки на локти. Такие средства рекомендуются для офисных работников. Можно применять мягкие стулья и подкладки. Если бурсит возникает из-за спортивного напряжения, особое внимание следует уделять кроссовкам, которые помогают пациенту совершать правильные движения.
Если первые симптомы возникают в плече, локте или колене, следует избегать стрессового движения. Сочленение нужно охладить и обездвижить в течение некоторого времени. Это часто предотвращает развитие серьезного воспаления. Если боль в лодыжке возникает с утра до ночи и даже в постели, это может указывать на воспаление нервов ног.
Наиболее распространенной невралгией лодыжки является туннельный синдром на внутренней поверхности стопы и синдром глубокого малоберцового нерва (ветвь седалищного нерва), когда симптомы появляются снаружи стопы. В этом случае лодыжка не опухшая, движение не ограничено, но боль остается постоянной даже в покое и ночью.
Пациенты с ишиасом ощущают боль сзади или снаружи лодыжки. Лечение может выполняться вручную с помощью упражнений и манипуляций, которые освобождают «заблокированные» нервы. Если консервативная терапия не оказывает необходимого терапевтического эффекта, можно рассмотреть оперативное вмешательство.
Прогноз
У 10-20% пациентов после разрыва связки в голеностопном суставе также повреждаются суставная поверхность и хрящ. Повреждения хряща могут привести к остаточному дискомфорту, стрессовому состоянию и ощущению нестабильности после тренировки. Ортопед должен тщательно взвесить нанесенный пациенту урон. Повреждение хряща в некоторых случаях необходимо лечить артроскопически, чтобы предотвратить развитие артроза.
Защита лодыжки от физических перегрузок является важной частью профилактического лечения. Через 4-5 месяцев можно снова начать занятия спортом. При хорошем лечении повреждений и последовательном последующем лечении спортсмен может надежно рассчитывать на возможность выполнять на самом высоком уровне спортивные тренировки.
 Операционное вмешательство
Операционное вмешательствоСовет! При первых проявлениях (симптомах) требуется обращаться к врачу. Самостоятельное лечение не рекомендуется, поскольку в некоторых случаях неинвазивная терапия не дает нужного лечебного эффекта. При неэффективности медикаментозной или другой неоперативной терапии показано миниинвазивное или инвазивное вмешательство. Своевременная терапия помогает предотвратить развитие фатальных осложнений заболевания.
Бурсит голеностопного сустава: симптомы, лечение, фото
Бурсит голеностопного сустава, симптомы и лечение которого будут описаны далее, представляет собой воспалительный процесс в одной или нескольких суставных сумках. Признаки заболевания во многом зависят от локализации патологических изменений.

Клиническая картина заболевания
Все виды бурсита голеностопа имеют общие признаки:
- боли при движении;
- ощущение присутствия жидкости в суставной сумке;
- отечность и покраснение кожи, ограничение подвижности.
В зависимости от причин возникновения заболевания, клиническая картина может развиваться медленно или стремительно. Нередко бурсит протекает в бессимптомной форме, что способствует его переходу в хроническую фазу.
Острый воспалительный процесс возникает на фоне травм или инфекционных заболеваний, стертая клиническая картина наблюдается при болезни, развивающейся на фоне артрита или артроза.
Каждый вид бурсита имеет свойственные только ему симптомы. Пяточная шпора — хронический воспалительный процесс, который характеризуется не только поражением суставной сумки, но и образованием костного нароста на подошве. Бурсит большого пальца ноги диагностируется при вальгусной деформации 1-го плюснефалангового сустава. Снижение тонуса связок голеностопа приводит к смещению сустава с образованием угла, открытого в сторону 2-го пальца. Это создает повышенное давление в области сочленения, постоянное механическое воздействие приводит к повреждению мягких тканей и возникновению воспалительного процесса в синовиальной оболочке.

Фото 1. Опухание голеностопа при бурсите
Бурсит ахиллова сухожилия поражает сумку, окружающую эту область. Бурса располагается в месте прикрепления связок к пяточной кости. Заболевание развивается на фоне повреждения тканей или проникновения патогенных микроорганизмов в полость суставной сумки. Инфицирование происходит при наличии ран, в редких случаях бактерии заносятся в эту область гематогенным или лимфогенным путем. Характерными признаками этой формы бурсита являются: боли в области пятки, отдающие в икроножную мышцу. Они усиливаются в утреннее время и после длительной ходьбы. Кожа пораженной области отекает и краснеет, голеностопный сустав утрачивает подвижность (см. фото 1).
Появление бугристых образований в области сустава свидетельствует об отложении солей. Хронический бурсит голеностопа характеризуется возникновением рубцовых изменений, которые при прощупывании представляют собой плотные новообразования. Выявить воспалительный процесс, протекающий в межмышечной бурсе, достаточно сложно. Медленное развитие патологического процесса наблюдается только в том случае, если он вызван напряжением мышц и связок или длительными высокими нагрузками на сустав. При совершении движений бурса резко увеличивается в размерах, объем тканей уменьшается. Это способствует накоплению жидкости в суставной сумке, из-за чего костный выступ покрывается гидравлической подушкой. При отсутствии лечения появляется не только косметический дефект, но и серьезное препятствие движениям голеностопа.
Предварительный диагноз ставится на основании имеющихся у пациента симптомов. Подтверждается он посредством:
- МРТ;
- рентгенологического исследования.
Людям, имеющим лишний вес, показана консультация эндокринолога. Болезнь отличается циклическим течением: ограничение подвижности сустава повышает нагрузку на пораженную область, что усиливает симптомы бурсита. Наиболее опасным осложнением заболевания является разрыв пяточных связок, который делает человека нетрудоспособным на несколько месяцев.

Способы лечения заболевания
При появлении первых симптомов бурсита голеностопного сустава необходимо обратиться к травматологу. При первичном осмотре специалист дает рекомендации о том, как избавиться от болевого синдрома и улучшить самочувствие. Дальнейшие мероприятия могут проводиться только после постановки окончательного диагноза. При таком заболевании, как бурсит голеностопного сустава, лечение подразумевает комплексный подход. Применяются:

- лекарственные препараты;
- физиотерапевтические процедуры;
- хирургические вмешательства.
В качестве вспомогательных методик могут использоваться народные способы лечения. Их начинают применять уже при появлении первых признаков заболевания.
Для купирования болевого синдрома используют ненаркотические анальгетики. При наличии аллергических реакций на препараты этой группы могут применяться растительные обезболивающие средства. К пораженной области прикладывают обработанный кипятком лист конского щавеля или траву валерианы. После снятия боли лечение продолжается. Воспалительный процесс в суставной сумке устраняют с помощью антибактериальных препаратов или сульфаниламидов.
На ранних стадиях заболевания лечиться можно с помощью средств местного действия:
- согревающих мазей;
- компрессов.
 Тугая повязка используется для фиксации пальца и снижения нагрузки на голеностоп. Если бурсит развился на фоне травмы, в полость суставной сумки вводят новокаин и гидрокортизон. Хронические воспалительные процессы лечатся в стационарных условиях. Жидкость из полости удаляют через небольшой разрез. После этого проводится обработка антибактериальными и противовоспалительными средствами.
Тугая повязка используется для фиксации пальца и снижения нагрузки на голеностоп. Если бурсит развился на фоне травмы, в полость суставной сумки вводят новокаин и гидрокортизон. Хронические воспалительные процессы лечатся в стационарных условиях. Жидкость из полости удаляют через небольшой разрез. После этого проводится обработка антибактериальными и противовоспалительными средствами.
Лечащий врач может порекомендовать ношение ортопедической обуви. Гнойный бурсит устраняют пункцией, если она оказывается неэффективной, назначается хирургическое вмешательство. Суставная сумка вскрывается и очищается. После хирургического вмешательства проводится курс антибактериальной терапии.
Вспомогательные методы лечения
Дополнительно назначают:
- физиопроцедуры;
- прогревание;
- гимнастику;
- лечебный массаж.
Эти методы могут применяться только после исчезновения симптомов острого воспаления. На первом этапе проводят УФО. Количество сеансов определяется наличием остаточных проявлений заболевания. Индуктотерапия (воздействие электрического тока на пораженную область) применяется при наличии слабовыраженных признаков воспаления.
Народные средства могут использоваться как для лечения, так и для профилактики бурсита.
Наиболее эффективными являются приготовленные своими руками мази и растворы для компрессов.
Мед и мыло используются при заболеваниях суставов с давних времен. Кусок натирают на терке и смешивают с жидким медом и измельченным луком. Смесь выкладывают на хлопчатобумажную ткань, которую фиксируют на пораженном участке. Процедуру проводят 1 раз в день в течение 2 недель. Для снятия боли применяют компресс из свежего картофеля.
Боль в спине в остеохондроз – как болит спины, сколько может болеть, как снять
Боли при остеохондрозе: причины, способы устранения
К самым характерным проявлениям остеохондроза относится болевой синдром, возникающий не только в позвоночнике, но и других частях тела. Эта коварная болезнь, разрушающая хрящи и межпозвоночные диски, может годами развиваться бессимптомно, в результате чего многие обращаются к доктору, когда патология уже переходит в запущенную стадию. Как же отличить боли при остеохондрозе от проявлений других заболеваний, чтобы не допустить развития осложнений и своевременно устранить проблему?
Боли при остеохондрозе
Почему возникает боль
Здоровые межпозвоночные диски выполняют две важные функции – обеспечивают амортизацию позвоночника и отвечают за его подвижность. Они обладают высокой эластичностью и упругостью, благодаря чему позвоночный столб способен выдерживать большие нагрузки. При остеохондрозе структура дисков изменяется: они становятся плотнее и постепенно утрачивают амортизирующие свойства. Под давлением позвонков на оболочке дисков образуются микроскопические трещины, которые со временем увеличиваются. Когда происходит частичный или полный разрыв фиброзного кольца, наружу выходит ядро диска и образуется грыжевое выпячивание.

При остеохондрозе происходит постепенное разрушение структуры тканей, диски истончаются, сдавливаются и воспаляются нервные корешки
До момента формирования грыжи болевой синдром выражен слабо и возникает преимущественно при повышенных нагрузках на спину – поднятии больших тяжестей, интенсивных спортивных тренировок, длительном нахождении в неудобной статичной позе. Это вызвано тем, что часть нагрузки, которую принимали на себя диски, переходит на околопозвоночные ткани, провоцируя их воспаление и другие микротравмы. Гораздо серьезнее ситуация становится после образования протрузий и грыж: такие выпячивания сдавливают нервные волокна и сосуды, вследствие чего резко снижается прохождение нервных импульсов, ухудшается кровоснабжение и отток лимфы. Еще хуже, если грыжа выходит в позвоночный канал и сдавливает спинной мозг. На этом этапе боли значительно усиливаются, кроме того, появляется много других симптомов.

Межпозвоночная грыжа может сдавливать не только отдельные нервные окончания, но и спинной мозг, если выходит в позвоночный канал
Характеристика болей при остеохондрозе
По характеру и локализации болей можно довольно точно определить, какой отдел позвоночника поражен. В зависимости от этого выделяют три типа остеохондроза:
- шейный;
- грудной;
- поясничный.
Так как грудной отдел считается наименее уязвимым в силу анатомических особенностей, диагностируется он гораздо реже, чем остальные разновидности заболевания.
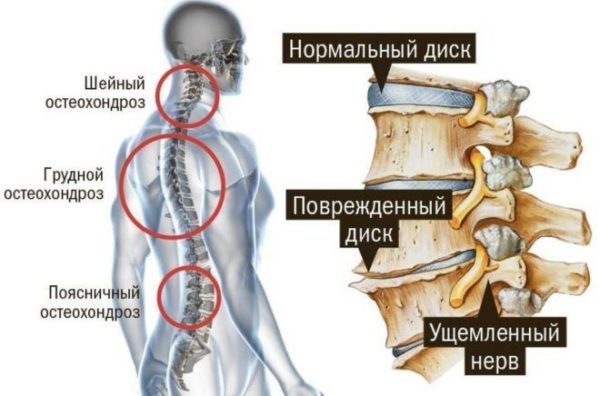
Поражение дисков и позвонков может произойти в любом отделе позвоночника
Шейный отдел
При поражении шейного отдела боли появляются уже на ранней стадии и чаще всего имеют выраженный характер. Из-за сдавливания крупных артерий страдает головной мозг, что приводит к частым и мучительным мигреням. Защемления нервных окончаний в области 5-7 шейных позвонков вызывают болезненные ощущения не только в шее, но в плечевом поясе, затылке, лицевой части.
- Боли в шее. В начальной стадии заболевания ощущаются слабые тупые боли, возникающие после длительной статической нагрузки. Они локализуются преимущественно в задней части шеи и быстро проходят в состоянии покоя. С прогрессированием остеохондроза боли становятся ноющими, более интенсивными и продолжительными. При защемлении нервных окончаний это уже острые болевые приступы, спровоцировать которые может любое неосторожное движение головой. Локализуются они в глубоких тканях шеи, но отдают в плечо, ключицу, под лопатку, в верхние конечности или голову, в зависимости от того, какие именно корешки защемлены. Болевой синдром усиливается не только при движениях, но и при переохлаждении, чихании, кашле, при этом боль может быть резкой, простреливающей, либо тянущей, с различной интенсивностью и продолжительностью.

Боли в шее имеют различную интенсивность и отличаются по характеру
- Головные боли. Сначала боли возникают в затылочной части, преимущественно в ночное время или после физических нагрузок. Со временем они все чаще локализуются в теменной и височной части головы, и имеют пульсирующий характер. Чем больше прогрессирует остеохондроз, тем чаще и сильнее болит голова. На поздних стадиях это уже распирающие боли, усиливающиеся даже при движениях глаз и сопровождающиеся тошнотой, головокружением, а в тяжелых случаях – потерей сознания.

Наибольшие мучения при шейном остеохондрозе доставляют сильные головные боли, которые сложно унять при помощи таблеток
- Боли в горле и лицевой части. Обычно такие боли возникают вследствие обширного поражения дисков и сдавливания сосудов. Из-за воспаления защемленных тканей в горле могут ощущаться болезненные спазмы, усиливающиеся при глотании. В височной и челюстной области нередко возникает чувство жжения или кажется, что болит кожа при касании пальцев. Многие отмечают болезненные покалывания в самых разных частях лица и ушах. Наибольшие мучения доставляет глазная боль: пульсирующие приступы резко усиливаются при любом движении глаз, отдают в висок, вызывают тошноту.

С развитием заболевания могут возникать болезненные спазмы в горле и мучительная пульсирующая боль в глазах
Многие ошибочно считают, что причиной головных и глазных болей являются перепады давления, и пытаются избавиться от дискомфорта с помощью соответствующих лекарств. Как правило, это дает лишь временный эффект, да и то не всегда, ведь пока истинная причина не устранена, боли никуда не исчезнут. То же относится и к таблеткам, которые традиционно принимают при головных болях – цитрамону, анальгину или более современным препаратам из группы НПВС.
Стандартные средства лечения пониженного и повышенного давления при шейном остеохондрозе дают очень слабый и кратковременный эффект
На развитие шейного остеохондроза указывают и другие симптомы:
- становится сложнее поворачивать и наклонять голову, после сна в шее ощущается напряжение;
- часто возникают мышечные спазмы;
- шум в ушах, ухудшение слуха и зрения;
- сильно кружится голова;
- слишком быстрая утомляемость, трудно сосредоточить внимание;
- периодически появляется чувство онемения языка, нижней челюсти, коже на шее, пальцев рук;
- ухудшается память.

Частые головокружения — один из ранних симптомов шейного остеохондроза
Обнаружив у себя хотя бы несколько из указанных симптомов, следует записаться на прием к ортопеду и пройти обследование.
Грудной отдел
В грудном отделе позвонки менее подвижны, и диски изнашиваются гораздо медленнее. От начала заболевания до появления первых характерных симптомов могут пройти годы, но из-за слабой выраженности многие их попросту игнорируют. По этой причине именно грудной остеохондроз чаще всего диагностируется на поздних стадиях.

Остеохондроз грудного отдела диагностируется реже, чем остальные виды заболевания
Болевые ощущения локализуются преимущественно в глубине грудной клетки и отдают под лопатку, в подреберье, иногда в верхнюю часть брюшины. Боль тупая, усиливается при поднятии тяжестей, статических нагрузках, при беге или длительной ходьбе. С прогрессированием патологии спина болит все чаще, боли беспокоят во время отдыха и сна. При сдавливании сосудов и нервов появляются колющие боли в левой части грудины, которые большинство людей принимает за сердечные. Разумеется, прием сердечных препаратов эффекта не дает, поскольку природа болей отличается. Длительность болевого синдрома зависит от степени поражения тканей – это может быть несколько дней, недель и даже месяцев, после чего боли временно стихают.

При остеохондрозе часто возникают боли в груди с одной стороны, похожие на сердечные
Усилить чувство боли может неосторожный поворот или наклон корпуса, глубокий вдох, резкий подъем рук. Дискомфорт ощущается также во время кашля, чихания или смеха. При наличии межпозвоночных грыж вместе с болью наблюдается мышечная слабость, онемение пальцев, покалывание в руках. После сна и длительного отдыха возникает скованность, больному сложно принять вертикальное положение.
Важно! В запущенной стадии грудной остеохондроз провоцирует развитие осложнений пищеварительной, дыхательной и сердечно-сосудистой системы.

Последствия грудного остеохондроза больше всего сказываются на дыхательной и сердечно-сосудистой системе
Поясничный отдел
Поясничная зона подвергается наибольшим нагрузкам, а потому здесь чаще всего выявляют остеохондроз, и последствия болезни в этом отделе позвоночника тоже самые серьезные. При отсутствии компрессии корешков болевой синдром беспокоит не сильно: периодически возникает тупая или тянущая боль в нижней части спины, вызванная поднятием тяжестей или пребыванием в неудобной позе. Боли выражены умеренно и быстро проходят в состоянии покоя. Так длится до тех пор, пока не произойдет защемление нервных окончаний.
Поясничный остеохондроз — самая распространенная разновидность заболевания
В пояснично-крестцовой зоне множество нервных корешков, отвечающих за нижнюю часть тела. При сдавливании волокон позвонками или межпозвоночными грыжами возникает резкая приступообразная боль стреляющего или пронизывающего характера. Она распространяется по ходу нерва – через ягодицу в ногу, может немного отдавать в верхнюю часть спины или органы брюшины.
Вместе с болью наблюдаются и другие характерные симптомы:
- онемение отдельных участков тела, пальцев на ногах;
- покалывание под кожей;
- нарушение терморегуляции в ногах;
- слабость ножных мышц.
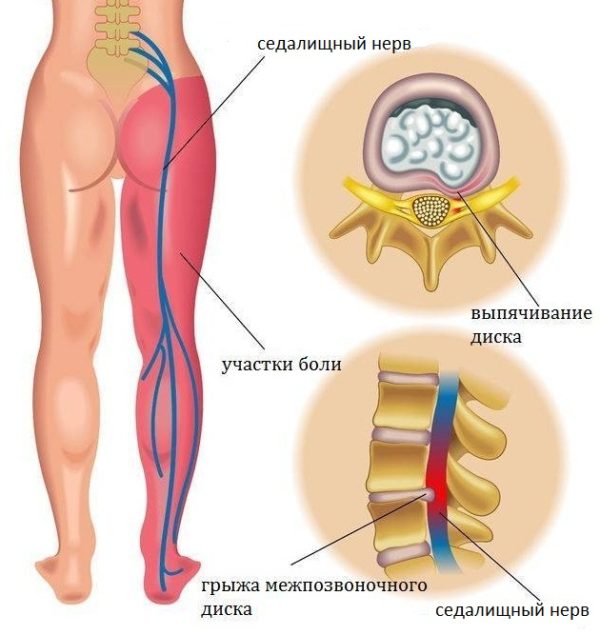
При защемлении нерва в пояснице возникает острая боль, которая распространяется вниз по ноге до самых пальцев
Любое движение доставляет мучения, человеку сложно нагибаться, ходить, больно выпрямлять спину. В тяжелых случаях могут возникать нарушения выделительных функций и парестезия конечностей.
Диагностика и лечение
С проблемами позвоночника обращаться следует к вертебрологу или ортопеду. Не стоит ждать, пока симптоматика приобретет выраженный характер: любой из перечисленных выше признаков является поводом записаться к врачу. Обычно диагностику проводят с помощью рентгенографии, делая снимки в разных проекциях. Это позволяет выявить уменьшение высоты дисков, наличие протрузий, грыж, разрастания костной ткани. При осложнениях или на ранней стадии, когда изменения минимальны, для диагностики используют компьютерную либо магнитно-резонансную томографию. Эти методики являются более точными по сравнению с рентгенографией, хотя на проведение процедуры требуется больше времени.

Диагностика шейного остеохондроза с помощью рентгенографии
Лечат остеохондроз специальными упражнениями, плаванием, массажем, физиотерапевтическими процедурами. Но все эти методики применяются лишь после устранения боли и улучшения общего самочувствия пациента. Чтобы купировать боли, вызванные остеохондрозом, используют сразу несколько групп лекарственных препаратов.
Таблица. Препараты для устранения боли при остеохондрозе
| Группа препаратов | Основные характеристики |
|---|---|
 Анестетики | Используются при острых болевых приступах высокой интенсивности. Как правило, эти препараты применяют в виде блокад, вводя подкожно и внутримышечно. Они дают быстрый эффект обезболивания, но имеют лишь временное действие и никак не влияют на заболевание. Самыми распространенными анестетиками являются новокаин, лидокаин, тримекаин. |
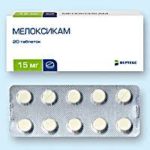 НПВС | Применяются для снятия болевых ощущений, отеков, воспаления в околопозвоночных тканях. Выпускаются в виде растворов для инъекций, таблеток и капсул, разнообразных мазей и гелей для наружного применения. Самыми известными являются такие препараты, как «Нимесил», «Мелоксикам», «Ибупрофен». |
 Миорелаксанты | Действие этих препаратов направлено на расслабление мускулатуры, благодаря чему устраняются болезненные спазмы в спине, улучшается кровоток и прохождение нервных импульсов. Наиболее эффективными являются препараты «Мидокалм», «Сирдалуд», «Баклофен». |
 Сосудорасширяющие | Назначаются исключительно лечащим врачом в случае сужения кровеносных сосудов. Эти препараты снижают мышечный тонус и оказывают спазмолитическое действие, благодаря чему у пациента нормализуется кровоток и артериальное давление. Чаще всего назначают дротаверин, папаверин, трентал. |
 Хондропротекторы | Активные вещества этих препаратов останавливают дегенеративные процессы в дисках и хрящах, и способствуют восстановлению их структуры. В запущенной стадии остеохондроза, то есть, при обширном поражении хрящевой ткани, прием хондропротекторов уже не эффективен, поэтому чем раньше выявлена болезнь, тем лучше. Препараты применяются наружно и перорально, длительность одного курса составляет не меньше полугода. Наиболее популярные средства: «Дона», «Артра», «Терафлекс», «Хондроксид». |
 Витаминные комплексы | При остеохондрозе показаны витамины группы В, которые улучшают клеточный метаболизм, восстанавливают чувствительность нервных волокон. Наибольший эффект дает комплексный прием, и больному обычно назначают такие препараты, как «Нейромультивит», «Мильгамма». |
Все препараты имеют свои противопоказания, поэтому медикаментозная терапия подбирается исключительно лечащим врачом. При приеме препаратов следует точно соблюдать указанную дозировку.

Инструкция по применению нимесила
Не стоит злоупотреблять медикаментами, если болевой синдром выражен слабо и быстро проходит в состоянии покоя. В этом случае лучше всего начать заниматься лечебной гимнастикой, выполняя рекомендуемые врачом упражнения.
Совет. Если все делать правильно, боли перестают беспокоить очень скоро, но для полного выздоровления занятия должны быть ежедневными в течение хотя бы 2-3 месяцев. В дальнейшем, для поддержки позвоночника в форме, достаточно будет 2-3 занятий в неделю.
Видео — Комплекс упражнений при остеохондрозе
Как еще можно снять боль при остеохондрозе? Хороший эффект дает лечебный массаж, при условии, что проводит его профессионал. После массажа мышцы расслабляются, спазмы уходят, улучшается тканевый обмен. Также хорошо устраняет боли в спине плавание и вытяжение позвоночника в воде. Еще одним действенным способом являются лечебные ванны, которые помогают снять боль даже на запущенной стадии болезни.
- Солевая ванна. Воду нагревают до 35-37 °C и растворяют в ней морскую и поваренную соль, смешанную в равных долях. На одну ванну требуется не меньше 3 кг соли. Принимать 10-15 минут, раз в три дня.

Морская соль обладает уникальными свойствами и широко используется в лечении патологий опорно-двигательной системы
- Травяная ванна. Готовят отвар из смеси трав: по три части крапивы, душицы и ромашки, 4 части череды. Травы можно использовать как свежие, так и готовые аптечные сборы. Заваривают 300 грамм смеси в пяти литрах кипятка, настаивают не меньше часа, затем вливают в теплую ванну. Принимать не больше 20 минут.

Ванны с целебными травами способствуют регенерации тканей и снимают болевые ощущения при остеохондрозе
- Хвойная ванна. Молодые ветки сосны или отдельно хвойные иголки (около 200 г) кипятят полчаса в 3 литрах воды, затем настаивают несколько часов. На одну ванну используют 0,5 литра отвара. Длительность процедуры не должна превышать 15 минут.

Хвойные ванны хорошо помогают снять боль на поздних стадиях остеохондроза
Прежде чем применять такой метод лечения, необходимо обязательно проконсультироваться с доктором. Любая методика имеет свои противопоказания и не всегда может сочетаться с другими видами терапии.
Видео — Боли при остеохондрозе
Остеохондроз – клиники в Москве
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
Показать все клиники Москвыspina-expert.ru
грудного, шейного и поясничного отдела, лечение
Боли при остеохондрозе возникают в результате дегенеративно-дистрофических процессов межпозвоночных дисков. Приступы начинаются из-за компрессии нервных корешков и мышечных спазмов, воспалительных процессов.


Содержание статьи
Как развиваются боли
Почему возникают боли в спине? Остеохондроз – то заболевание, которое является платой человечества за прямохождение. При остеохондрозе стираются, высыхают и деформируются хрящевые ткани межпозвоночных дисков. В норме эти суставные структуры служат амортизации позвонков, позволяя нам нормально двигать позвоночником, а затем возвращать его в физиологичное положение. Но если пружина износилась, и на нее слишком сильно воздействуют – она прогибается, и перестает быть эластичной. Так происходит и в случае межпозвонковых дисков.
Огромное количество будущих больных остеохондрозом проводит пять дней в неделю по многу часов, сидя перед компьютерным монитором. Да и на досуге многие род деятельности не меняют.
Долгое сидение само по себе не является причиной разрушения дисков. Но люди не просто подолгу не меняют сидячего положения. Они не встают, не разминаются, а кроме того, сидят с неверной осанкой. Плечи подняты выше шеи, поясница согнута, руки висят, все тело подалось вперед и спина не облокачивается на кресло. Мышцы в этом положении плохо поддерживают позвонки, и те давят на межпозвонковые диски.


Осложнения
Возникают различные осложнения, влияющие на то, какие боли возникают при остеохондрозе. После хронических нагрузок ухудшается кровообращение межпозвонковых дисков, и они высыхают. А затем на них уже легко оказать сильное давление. В результате нагрузок диск меняет форму, выпячивается – возникает такое осложнение, как протрузия. А если оболочка диска в месте выпячивания порвется, пульпозное содержимое выйдет наружу и возникнет грыжа. Скорее всего, при этом зажмет нервный корешок – возникнут сильные боли, ухудшится передача нервных импульсов.
Другое возможное осложнение, причиняющее боль – появление остеофитов. Из-за того, что высота дисков при остеохондрозе уменьшается, костные тела позвонков начинают соприкасаться друг с другом, стираются их края. Организм наращивает новую костную ткань, причем эти образования выглядят в форме шипов. Остеофиты постоянно затрагивают хрящевые ткани, деформируя их. Кроме того, они также могут негативно воздействовать на нервы. Пациент чувствует скованность, ограниченность движений.
Болевые приступы
Боли при остеохондрозе могут проявляться в разных областях, иметь разную природу и особенности. Болеть может по-разному в зависимости от того, какой позвоночный отдел деформирован или какие нервные корешки зажаты.
Что и где болит при остеохондрозе? Боли могут быть локализованы четко, а могут иррадировать в разные области. Так, при шейном остеохондрозе отдает в руки, при поясничном – в ноги. Пациенту может казаться, что болят почки, живот или сердце.
Кроме того, ухудшается подвижность, снижается чувствительность верхних и нижних конечностей. А если компрессию при остеохондрозе начинают испытывать позвоночные артерии, возникают симптомы кислородного голодания головного мозга. Наихудшая возможная картина развивается при стенозе (сужении) спинномозгового канала и возникновении давления на спинной мозг.
Шейный остеохондроз
При компрессии нервного корешка в районе шеи, возникают боли в затылочной области. Иногда боли иррадируют в зону темечка. Ухудшается чувствительность кожного покрова шеи, иногда – языка. Пациенту может стать тяжело говорить. При компрессии нерва в районе 4-ого шейного позвонка болит ключичная область. В этом же случае боли могут походить на кардиологические. Затрудняется дыхание, возникает одышка.
Нервные ткани около 5-ого позвонка вызывают боли, иррадиирующие в район плечевого пояса. Слабее становятся мышцы-дельты, наблюдается парестезия плечевого пояса при остеохондрозе.
В большинстве случаев компрессия происходит в области 6-ого и 7-ого позвонка. При компрессии нерва около 6-ого позвонка болезненные ощущения передаются в лопаточную область, предплечье, ладони. Парестезия мучает кожный покров верхних конечностей. При повреждении на уровне 7-ого позвонка болит сзади плечевого пояса, ломит пальцы. Ухудшается чувствительность в соответствующих зонах. При давлении на уровне 8-ого страдают верхние конечности в области предплечья – от локтей до пальцев. Ладони становятся слабее.
Грудной остеохондроз
В этом отделе позвоночника реже всего присутствуют симптомы остеохондроза. Межпозвоночные диски груди защищены костной структурой ребер, очень малоподвижны, и остеохондроз их поражает в самую последнюю очередь.
Боли возникают в межреберной области, грудины, на спине сзади, в верхней части брюшины. Болит при остеохондрозе груди иногда и сбоку. После резких движений, физических нагрузок и утреннего пробуждения болевой синдром становится сильнее, возникает скованность, ухудшается чувствительность. Иногда достаточно легко размяться, чтобы скованность исчезла.
В межлопаточной зоне боли могут мучить в соответствии с ритмом дыхания, пациенту, больному остеохондрозом, становится тяжело вдыхать. Частота болевых приступов может зависеть от давления атмосферы, влажности воздуха и погодных условий.
Тяжело и болезненно поворачиваться и наклоняться при остеохондрозе грудного отдела, начинает болеть спина. При таких движения деформируются межпозвоночные диски. Спинная мускулатура грудного отдела испытывает спазматические сокращения, которые делают боль и скованность сильнее.
Во многих случаях боли при остеохондрозе груди принимаются пациентом за кардиологические. Кажется, что «колет» сердце, а сердечные медикаменты не несут никакого эффекта. Боли при этом часто иррадируют в желудок или кишки, у врачей даже может появиться подозрение на воспалительный процесс пищеварительных органов. На самом деле, если нервные корешки, иннервирующие внутренние органы, долгое время испытывают давление и деформацию, могут начаться проблемы с работой соответствующего органа.
Поясничный остеохондроз
Болевой синдром при остеохондрозе концентрируется в области пораженного межпозвоночного диска, и отдает в нижние конечности, ягодицы. Приступы начинаются после долгого пребывания в статичном положении, физических нагрузок, резких движений, подъема тяжести. Иногда становится хуже даже после кашля или чиха, смеха. Проявляются спазмы поясничной мускулатуры, стреляющие боли. Ухудшается чувствительность нижних конечностей, появляется чувство «бегающих мурашек», онемения. Мышцы ног слабеют, кажется, что ими тяжело управлять.
Если произошла компрессия нервного корешка, может нарушиться работа тазовых органов: прямой кишки, мочевого пузыря. Пациент не может сходить в туалет, из-за избытка жидкости в организме при остеохондрозе возникают отечности. В некоторых случаях наоборот, мучает недержание кала и мочи, проявляется снижение потенции.
Во время сна при поясничном остеохондрозе трудно найти комфортное положение, проявляются болевые ощущения из-за статичного положения. Нарушается нормальный ночной отдых пациента.
Прострелы
Для остеохондроза характерно такое болевое состояние, как прострел. Возникает оно в результате ущемления нервов. В этом состоянии (возникающем обычно после резких движений и сильных нагрузок) пациент не может сделать никаких движений тем или иным отделом позвоночника. Ему мешают резкие стреляющие боли и мышечный спазм. На самом деле, мышечное напряжение в этой ситуации – лишь защитная реакция механизма на деформацию нервного корешка. Сковывая мускулатуру в пораженном отделе позвоночника, наше тело не дает нам принести себе еще большего вреда дальнейшей компрессией нервной ткани.
- Цервикалгией называется «прострел» при шейном остеохондрозе;
- Торакалгия проявляется после резких движений в области груди. Напоминает по ощущениям сердечный приступ;
- Люмбалгия, или прострел поясницы, широко известна в народе. В большинстве случаев болевой приступ начинается после попытки разогнуться;
- Люмбоишиалгия – разновидность люмбаго, при котором спазм и боль затрагивают еще и верхние конечности с одной стороны.
После прострела больной остеохондрозом инстинктивно прикладывает усилия, чтобы изменить положение. К сожалению, этого делать как раз и не нужно – состояние нервных тканей может только ухудшиться, и придут новые боли.
При стреляющих болях, возникающих вместе со спазмами и невозможностью двигаться, нужно в первую очередь занять наиболее комфортное положение. Насильно менять позу, разгибаться в эти моменты противопоказано. Наоборот, побудьте в занятом положении некоторое время, постарайтесь расслабить мышцы пораженного отдела позвоночника.
Когда боли станут чуть-чуть легче, очень плавно попытайтесь разработать спазмированные мускулы. Для этого поворачивайте больной отдел позвоночника до той точки, где боли еще не усиливаются, но по ощущениям вот-вот станут сильнее. Удерживайтесь в этом положении пару секунд. Отдохните, предпримите новую попытку.
Если у вас без видимой причины возникли «прострелы» того или иного отдела позвоночника, после приступа обратитесь к врачу. Остеохондроз проще поддается лечению на ранних стадиях. Плюс к тому, чем раньше начнется диагностика и терапия – тем меньше вероятность развития осложнений.
Кислородное голодание
При остеохондрозе в силу разных причин может произойти компрессия одной из артерий, несущих питательные вещества и кислород в головной мозг. Зажать их может остеофит, позвонок, протрузия или грыжа. Чаще всего это происходит по причине мышечных спазмов. Позвоночные артерии устроены так, что если одна из них претерпевает компрессию, неважно в силу остеохондроза или других причин, мозг выживет. Его будет питать артерия с другой стороны, но в любом случае начнет наблюдаться недостаток кислорода, и возникнут неприятные симптомы.
Асимметрия позвоночных артерий, как и любые болевые приступы при шейном остеохондрозе, развивается в силу долгих статичных нагрузок либо резких движений. Из-за недостатка кислорода и питательных веществ возникает головная боль.


Головной боли при шейном остеохондрозе сопутствует повышение давления, гипертонические скачки. Больные, измерив давление, часто приходят к выводу, что нужно употребить медикаменты, понижающие давление. Это в корне неверный подход, ведущий к ухудшению состояния. Ведь артериальное давление повышается для того, чтобы кровь смогла циркулировать через зажатые кровеносные сосуды. Да, из-за давления возникает болевой синдром – но это лучше, чем подвергнуть голоданию центральный орган человеческого тела. И если давление искусственно понижается медикаментами, приходят наихудшие симптомы.
Если несмотря на повышение давления возник кислородный дефицит головного мозга, нарушается его работа. У пациента шумит в ушах, перед глазами встают темные пятна и мерцающие блики. Тошнит, причем рвота не приносит облегчения. Больной впадает в предобморочное состояние, вплоть до того, что может ненадолго потерять сознание.
В целях подавления неприятных симптомов нужно не занижать давление, а улучшить кровообращение головного мозга. С этой задачей помогут справиться так называемые сосудистые препараты. Медикаменты этого типа увеличивают пространство внутри сосудов, либо разжижают кровь.
Что делать в момент приступа
Как облегчить боль при остеохондрозе? Это не то заболевание, которое можно вылечить одними медикаментами. Чтобы замедлить дегенеративно-дистрофические процессы в межпозвонковых дисках, нужно изменить образ жизни. Для лечения болей при остеохондрозе подойдут занятия ЛФК, плавание в бассейне, массажные и физиотерапевтические методики. Понадобится также поменять ежедневный привычный рацион, отказаться от вредных продуктов. Да и просто похудеть, чтобы уменьшить нагрузку на позвоночные хрящи.
Но когда сковывает боль, и нет возможности нормально двигаться – думать о таких изменениях в своей жизни еще рано. В моменты обострений и болевых приступов нужно в первую очередь расслабиться, принять удобное положение. Исключите все стрессовые факторы, как физические, так и психические. Примите таблетку обезболивающих или нестероидных противовоспалительных. Когда станет легче, задумайтесь о походе к врачу – это необходимо, чтобы заболевание не перешло в запущенную, хроническую стадию.
При болевом синдроме позвоночной области люди часто начинают использовать различные согревающие средства – компрессы, мази. Но область пораженную воспалительным процессом, нельзя разогревать в первые два дня после начала обострения. В этот период лучше подойдут такие средства, как холодный компресс либо мази на основе ментола. Холод расслабит нервные окончания, отвлечет их от боли.
| Пожалуйста, оцените статью |
СОВЕТУЮ ПОЧИТАТЬ ЕЩЁ СТАТЬИ ПО ТЕМЕ
pozvonochnik.guru
Виды болей при остеохондрозе и как лечить
18.05.2019
 35 позвонков, из которых состоит хребет человека, врачебное сообщество подразделяет на 5 отделов. Чаще всего сбои наблюдаются в трех из них. Поэтому и остеохондроз бывает:
35 позвонков, из которых состоит хребет человека, врачебное сообщество подразделяет на 5 отделов. Чаще всего сбои наблюдаются в трех из них. Поэтому и остеохондроз бывает:
- поясничным;
- грудным;
- шейным.
Боли при остеохондрозе позвоночника, в зависимости от локализации, могут иметь различный характер, но доставляют одинаково много неприятностей человеку. Рассмотрим подробнее, что может болеть от остеохондроза.
Отдел позвоночника. Шейный.
Что и как болит. Из-за нарушения кровоснабжения мозга будет болеть голова, что связано с синдромом позвоночной артерии. Имеет жгучий характер, распространяется от затылка к вискам.
«Отраженная» разновидность боли проходит по нервным окончаниям от ущемленных позвонков в мозг. Такие боли при остеохондрозе будут тупыми, давящими, ощущаться в темени, висках и на затылке.
Наблюдаются мигренеподобные боли, артериальное давление значительно колеблется.
Отдел позвоночника. Грудной.
Что и как болит. Опоясывающая, отдающая под лопатки и плечи боль, которая в прямом смысле не дает вздохнуть. Часто при этом виде остеохондроза наблюдается боль в руках.
Если болезнь больше поразила левую часть, то она очень похожа на сердечные приступы. В случае правостороннего поражения – болит, как при холецистите, т. е. в правом подреберье. Характерный признак – онемение рук, в области живота, груди. Боли в спине при грудном остеохондрозе могут появляться из-за гиподинамии, излишнего веса, сколиоза, слишком больших нагрузок.
Отдел позвоночника. Поясничный.
Что и как болит. Спина ноет, пальцы конечностей немеют, суставы ломит. Усиливается болевой синдром при любой активности, даже минимальной. Стараясь уменьшить движения, человек со временем получает скованность, атрофированные мышцы. Боль в пояснице при остеохондрозе сильно ухудшает качество жизни.
Боли при остеохондрозе
Говоря о шейном отделе, необходимо объяснить, что его составляет всего 7 позвонков. Они наложены друг на друга в виде пирамидки, в середине которой находится спинной мозг. Уникален шестой позвонок: в его отверстие входит артерия, несущая в мозг насыщенную кислородом кровь. Чтобы кусочки «пирамидки» друг о друга не терлись, между ними природа предусмотрела прокладки, т. е. межпозвонковые диски. Когда организм человека атакует болезнь, страдают эти самые прокладки.
Соответственно, поражаются позвонки, боль иррадиирует в голову, ухудшается поступление крови в мозг, что проявляется многими признаками:
- тошнотой;
- «мурашками» по коже;
- болью в глазах;
- чувствительностью к свету и звукам;
- шумами и звоном в ушах;
- дезориентацией в пространстве;
- уменьшением чувствительности в области ключицы, лопатки, плече.
Прием обезболивающих сильного эффекта не дает. Если болит меньше 15 дней за месяц, то человек имеет дело с эпизодической болью. В противном случае она будет квалифицироваться как хроническая.
Какие могут быть боли и другие признаки грудного остеохондроза
Из-за того, что могут быть зажаты нервы, могут напоминать о себе легкие, сердце, болеть руки. Помимо этого, наблюдаются симптомы:
- одышка;
- скованность движений;
- быстрая утомляемость;
- мышечные спазмы;
- межреберная невралгия;
- резко болезненные ощущения при кашле, вдохе, смехе, чихании;
- сложность при движениях корпусом;
- невозможность находиться в статичном положении.
Замечено, что у женщин болезнь проявляется тяжелее, чем у мужчин.
Чтобы ответить на вопрос: “может ли при остеохондрозе болеть сердце?”, следует знать, что это субъективное ощущение человека, страдающего этим заболеванием. Однако ставить себе диагноз не следует, поскольку «мотор» может все же давать сбои одновременно с межпозвонковыми дисками. Но выяснить это должен врач.
Боли при остеохондрозе поясничного отдела
На этот вид, по статис тике, приходится половина из всего разнообразия заболевания. И если при его грудной разновидности органы страдают меньше, поскольку их окружают и удерживают ребра, то совсем иная картина с поясницей. Здесь много нервных окончаний, поэтому болеть будет сильно и резко. Возможно острое, подострое и хроническое течение. Острый болевой синдром при поясничном остеохондрозе называется прострелом или люмбаго. При этом, человеку, что называется, ни вздохнуть, ни охнуть, поясницу жжет или она немеет. Длительность может составить до недели, и время от времени, если человек переохладился, резко повернулся, долго физически трудился, может снова наведаться и продолжаться целый месяц. Наблюдается иррадиация в ногу, ягодицу, крестец.
тике, приходится половина из всего разнообразия заболевания. И если при его грудной разновидности органы страдают меньше, поскольку их окружают и удерживают ребра, то совсем иная картина с поясницей. Здесь много нервных окончаний, поэтому болеть будет сильно и резко. Возможно острое, подострое и хроническое течение. Острый болевой синдром при поясничном остеохондрозе называется прострелом или люмбаго. При этом, человеку, что называется, ни вздохнуть, ни охнуть, поясницу жжет или она немеет. Длительность может составить до недели, и время от времени, если человек переохладился, резко повернулся, долго физически трудился, может снова наведаться и продолжаться целый месяц. Наблюдается иррадиация в ногу, ягодицу, крестец.
Что может болеть от остеохондроза
Если кратко ответить на этот вопрос, то, в зависимости от того, какой отдела позвоночника пострадал, болеть может практически любой орган или часть тела. При остеохондрозе характер болевого синдрома часто может напоминать многие болезни внутренних органов, и случается, что пациента от них и пытаются вылечить, а со временем обнаруживается, что все дело в позвоночнике.
Где болит при остеохондрозе – прояснилось. Вопрос следующий: что делать? Лечение этой болезни должно быть комплексным, направленным на решение нескольких проблем. Так, необходимо:
- купировать болевой синдром;
- помочь восстановить подвижность межпозвоночных дисков;
- вернуть человеку возможность двигаться безболезненно и в максимальном объеме.
Существует много методик лечения. Которую применить – зависит от здоровья пациента, того, какой отдел позвоночника пострадал, насколько тяжело протекает заболевание.
В любом случае, прибегают к:
- приему медицинских препаратов;
- делают блокады;
- приписывают физиотерапию;
- разрабатывают диету;
- рекомендуют мануальную терапию;
- методы нетрадиционной медицины;
- настаивают на выполнении упражнений лечебной физкультуры.
Все заболевания позвоночника крайне серьезно сказываются на общем состоянии здоровья. Поэтому предпринимать какие-то самостоятельные шаги, пытаясь избавиться от остеохондроза, неразумно. Позвоночник можно доверить исключительно высококвалифицированным специалистам.
zdravclinic.ru
Боли при остеохондрозе поясничного отдела: лечение, чем снять
Боли при остеохондрозе поясничного отдела возникают в результате постоянного давления поврежденных костных и хрящевых тканей на нервные окончания. А поскольку нервная система имеет множество ответвлений внутри позвоночного столба, то сдавливание может происходить по отношению к сразу нескольким корешкам.
Механизм появления болей

Степень и интенсивность проявлений боли зависят от обширности повреждений, физической формы больного и общего состояния его здоровья.
Практически половина случаев остеохондроза приходится на поясничный отдел, поскольку именно он является наиболее подвижным и всегда подвержен максимальным нагрузкам. Механизм развития боли при остеохондрозе поясничного отдела выглядит так:
- Начало деструктивных процессов в межпозвоночных дисках.
- Развитие протрузии при целом фиброзном кольце.
- Образование патологических костных наростов, остеофитов.
- Передавливание смещенным межпозвоночным диском кровеносных сосудов и нервных окончаний.
- Появляется болевой синдром.
Боль в пояснице при заболевании остеохондроз может иметь различный характер. Степень и интенсивность ее проявлений зависят от обширности повреждений, физической формы больного и общего состояния его здоровья.
Тип болей при остеохондрозе поясничного отдела
При поясничном остеохондрозе основным симптомом патологии является боль непосредственно в пояснице. Однако дискомфорт на этом не заканчивается. Для такого заболевания как остеохондроз поясничного отдела, характерны такие основные признаки:
- ноющие боли в спине хронического характера;
- ощущение ломоты в конечностях;
- парестезия конечностей;
- существенное усиление боли во время поднятия тяжестей, резких движениях телом, а также при кашле и чихании;
- периодическое появление обширных мышечных спазмов;
- ограниченная подвижность зоны повреждения нервных окончаний костной и хрящевой тканью.
Огромную роль в том, куда отдает боль, а также ее интенсивности играет и наличие сопутствующих патологий в виде корешкового синдрома и межпозвоночной грыжи. Боль при остеохондрозе, совмещенном с грыжей крайне интенсивна. Нередко она может отдавать в область желудка и даже сердца. Однако чаще всего остеохондроз поясничного отдела имеет ноющий характер. При этом болит поясница, область бедра и ноги.
Характер проявления дискомфорта
Поясничный остеохондроз может характеризоваться острой, подострой и хронической болью. Степень их проявления напрямую зависит от сопутствующих повреждений и условно разделяется на рефлекторные, корешковые и корешково-сосудистые синдромы.
 Рефлекторные боли бывают таких типов:
Рефлекторные боли бывают таких типов:
- прострелы, именуемые иначе люмбаго. Это острая боль, проявляющаяся при принятии неудобного положения тела, резких поворотах, кашле и поднятии тяжестей;
- хроническая боль средней интенсивности, или люмбалгия. Проявляется при постоянной сидячей работе, статической позе и систематических физических нагрузках однообразного типа;
- дискомфорт в пояснице, отдающий в ногу. Явление называется люмбоишиалгией и практически всегда сочетается с вегето-сосудистыми патологиями, а также изменениями в мышечных тканях.
Корешковые синдромы возникают чаще всего по причине повреждений между 1 и 5 корешками. А корешково-сосудистый синдром характеризуется иннервенцией не только нервных тканей, но и кровеносных сосудов.
Боль в ноге
На начальных стадиях дискомфорт отдающий в ногу характеризуется тупой и ноющей болью. Обычно проявление таких симптомов характерно для участка тела от ягодицы со стороны повреждения, и до колена. Однако в некоторых случаях боль может доходить до пятки, а также затрагивать брюшную полость.
В том случае, когда к имеющемуся остеохондрозу не применяется лечение в течение нескольких лет, боль может становиться идентичной проявлениям артроза или артрита.
Дискомфорт в желудке
Болевые ощущения в желудке проявляются практически у каждого 8-го пациента с остеохондрозом поясничного отдела. При этом характер патологии таков:
- боль строго локализована со стороны повреждения позвоночника;
- дискомфорт ощущается в мышечной ткани;
- боли усиливаются при любой перемене положения тела, а также в процессе дефекации и кашле;
- боль ноющая и тупая, проявляется внизу живота. Ее характер постоянный.
Дискомфорт в желудке при поражении поясничного отдела позвоночника практически всегда сопровождается значительной ограниченностью в движениях корпусом.
Лечение
Деструктивные явления, которым подвержена поясница при остеохондрозе, требуют обязательного комплексного лечения. Отсутствие должного внимания к проблеме способно повлечь за собой развитие острых воспалительных процессов не только в области позвоночника. Нередко при этом начинаются разрушения мышечной ткани и связок.
Лечение поясничного остеохондроза может проводиться щадящим консервативным путем или же с помощью хирургического вмешательства.
Консервативные методы
Щадящее консервативное лечение включает в себя этапы обезболивания и остановки воспалительного процесса, снятия мышечного спазма, восстановления поврежденных тканей и подвижности тела. Для достижения положительного результата при этом используются:
- обезболивающие лекарственные препараты на основе ибупрофена и кетопрофена;
- противовоспалительные лекарственные препараты нестероидного типа. Наиболее эффективными являются уколы Мовалис и Диклоберл;
- миорелаксанты на основе тизанидина, толперизона и гамма-аминомасляной кислоты;
- хондропротекторы в виде таблеток, уколов либо мазей. Наиболее эффективными при остеохондрозе поясничного отдела являются препараты Хондроксид, Вольтарен, Дона.
Лечение всегда начинается с приема обезболивающих средств, позволяющих купировать основные симптомы патологии и подготовить организм к активному восстановлению. Нередко во время терапии, пациенту могут понадобиться и седативные средства, поскольку серьезный дискомфорт, сопровождающий поясничный остеохондроз, существенно влияет на сон и нервную систему больного.
После снятия симптомов заболевания и переходе остеохондроза поясничного отдела в хроническую форму, консервативное лечение предусматривает обязательное посещение больным кабинета физиотерапевтических процедур. Именно они помогают не только устранить оставшийся дискомфорт, но и способствуют укреплению мышечной ткани, что обеспечит качественную поддержку позвонков и их защиту от повторных повреждений.

Упражнения при боли в пояснице
К основным методам физиотерапии при остеохондрозе поясничного отдела, относятся:
- электрофорез;
- магнитотерапия;
- иглорефлексотерапия;
- лечебная физкультура.
Также лечение патологии может включать в себя методы аутогравитационной терапии, позволяющей значительно снизить давление позвонков и дисков друг на друга.
Применение упражнений лечебной гимнастики должно стать привычкой на всю жизнь. Это позволит всегда поддерживать достаточную эластичность и тонус мышц, для предотвращения повторных повреждений позвоночника.
Хирургические методы
К хирургическому типу решения проблемы боли при поясничном остеохондрозе прибегают достаточно редко. Такая терапия обоснована лишь в том случае, когда консервативные методы не дают стойкого положительного эффекта. Также операция необходима при существенных разрушениях костных и хрящевых тканей, сдавливающих нервные окончания, не подлежащих при этом восстановлению. В таком случае операция предполагает удаление поврежденного диска или позвонка и его замену на имплант.
Поскольку проблема боли при поясничном остеохондрозе является основной, ее решение необходимо проводить быстро и эффективно. А ввиду высокого риска появления сопутствующих патологий, важно не заниматься самолечением. Подобрать правильные средства и схему для лечения болезни и ее симптомов, может только компетентный врач.
hondrozz.ru
Как болит спина при остеохондрозе: характеристика болей

Для дифференциации заболеваний позвоночного столба необходимо знать, как болит спина при остеохондрозе. Чтобы разбираться в этом вопросе, нужно быть осведомленным о нюансах развития данного заболевания, характеристике болевых синдромов в разных отделах позвоночника, а также методах их лечения.
Содержание:
Особенности и механизмы развития патологии
Остеохондроз является заболеванием, которое характеризируется нарушениями трофических процессов в клетках межпозвоночных дисков, что является причиной потери их размера и эластичности. Данные структуры сформированы из фиброзных колец, ядер, а также замыкательных пластинок.
Межпозвоночный диск нужен для поддержки давления между позвонками. Также он отвечает за функцию амортизации для смягчения при выполнении тяжелой физической работы или падения с высоты. При наличии у человека остеохондроза жидкость из дисков выходит, в результате чего они не могут нормально справляться с их обычными задачами. Патология может возникать при наличии следующих факторов:
- травмы, которые образуются в результате тяжелых и длительных нагрузок на позвоночник;
- наличие наследственной предрасположенности;
- профессии, связанные с продолжительным нахождением в статическом положении.
Первые стадии заболевания зачастую боли сопровождают. Обострение остеохондроза подразумевает усиление болевого синдрома в несколько раз, который сохраняется определенное время.
Важно! На вопрос, как долго может болеть спина при остеохондрозе, ответить сложно. Приступ может длиться от нескольких минут до нескольких часов.
Человек, страдающий данным заболеванием, должен знать, как облегчить боль в спине при остеохондрозе. Купирование неприятных ощущений является одним из главных пунктов при лечении заболевания. Именно поэтому необходимо знать основные нюансы основного симптома при данной патологии, чтобы эффективно дифференцировать их в короткие сроки.
Характеристика болей при заболевании
Неприятные ощущения, вызванные остеохондрозом, могут иметь разные особенности. Это напрямую зависит от пораженных позвонков в разных отделах.
Специалисты выделяют локальные и отдаленные боли. Первые образуются в месте, где непосредственно находится пораженная остеохондрозом часть позвоночника. Отдаленные проявляются в любой точке тела, но большинство пациентов отмечают, что чаще всего они образуются в грудной и брюшной области. Также они проявляются скованностью и острым или хроническим болевым синдромом, что значительно затрудняет движение. По этой причине важно знать, чем снять боль в спине при остеохондрозе.
Некоторые признаки патологии имеют отношение к первичным травмам позвоночного столба, которые с течением времени выливаются в нарушения работы нервной системы человека. Это можно объяснить незначительным расстоянием между структурами спинного мозга и позвоночного столба.
Прочитайте, какие травы при остеохондрозе можно применять в качестве вспомогательной терапии.
Узнайте, как проявляется острый остеохондроз, первая помощь при патологии и суть профилактики.
После выяснения расположения болевого синдрома, можно приступить к определению поврежденного отдела спинного мозга. Благодаря этой особенности эффективно назначаются дополнительные методы диагностики и лечения заболевания.
Если болит спина при остеохондрозе, необходимо определить ее локализацию. В зависимости от пораженного участка позвоночного столба специалисты выделяют следующие виды остеохондроза:
- шейный;
- грудной;
- пояснично-крестцовый.
Наиболее часто встречаются шейная и пояснично-крестцовая форма заболевания. Грудной остеохондроз встречается намного реже. При этом болевой синдром может проявляться абсолютно по-разному, что обусловлено различной его локализацией.
Проявление болевого синдрома при остеохондрозе
С учетом высокой диверсификации проявлений симптоматики при данной патологии необходимо уделить огромное внимание на особенности определенных состояний. Боли в спине при остеохондрозе можно разделить на следующие виды:
- цервикалгии;
- шейные радикулопатии;
- торакалгии;
- любмалгии.
Боли при остеохондрозе в спине зачастую локализуются в шее. Они сопровождаются чувством напряженности. При этом значительно ограничиваются движения головой и наблюдаются вегетативные расстройства.
Суть торакалгий заключается в сдавливании нервных корешков грудного отдела спинного мозга. Данная патология сопровождается ярко выраженным болевым синдромом, который проявляется при тяжелых физических нагрузках, травмах, а также во время стрессовых ситуаций.
Любмалгии характеризируются наличием болей тупого характера в поясничном отделе позвоночника. При этом они могут отдавать в область крестца. Боли ограничивают движения пациента и могут длиться до трех месяцев, если их не купировать.
Более подробно с проявлениями болей при патологии можно ознакомиться в видео:
Зная нюансы признаков проявления болей в том или ином отделе позвоночника, можно диагностировать заболевание на раннем этапе. Это дает возможность выбрать наиболее консервативный метод лечения, а также значительно повышает шансы на полное выздоровление пациента.
Принципы терапии боли в спине
При обострениях заболевания происходит усиление болей, а также значительно снижается подвижность. Для того чтобы снять боль в спине при остеохондрозе, используются средства Кетарол и Нимесулид. Они относятся к группе нестероидных препаратов. Применять их нужно осторожно и только под контролем лечащего врача. Если у пациента после приема этих средств будет дискомфорт в области сердца, необходимо оказать ему экстренную медицинскую помощь.
Прочитайте о лечении поясничного остеохондроза в домашних условиях, какие приемы более эффективны.
Ознакомьтесь с причинами артроза позвоночника, методами диагностики и терапии заболевания.
Узнайте о механизмах развития рассеянного склероза позвоночника, необходимых методах обследования.
Лечение болей в спине при остеохондрозе также подразумевает использование средств, которые способны восстановить нормальное кровообращение в пораженной области, а также противовоспалительных препаратов. К ним можно отнести Трентал, Эуфиллин и липоевую кислоту. В некоторых случаях также назначаются хондропротекторы.
Также ответом на вопрос, что делать, если болит спина при остеохондрозе, являются лечебная физкультура и массаж. Проводить данные процедуры необходимо под контролем опытного специалиста, поскольку они могут принести вред здоровью пациента.
Остеохондроз не является проблемой для современной медицины. Главное – помнить выбором тактики и метода лечения должен заниматься только врач, ведь лечение обострения шейного остеохондроза в домашних условиях может повлечь за собой ряд тяжелых осложнений!
vashpozvonok.ru
Боль в пояснице – остеохондроз: симптомы и лечение, видео, упражнения
Остеохондроз – болезнь, при которой повреждаются хрящевые ткани позвоночника. Нарушается подвижность позвонковых дисков. Если болезнь запустить, это может привести к такому заболеванию, как грыжа межпозвонковых дисков. Называется — дискартроз.
Это дистрофическое состояние межпозвонковых дисков. Очень часто возникает дискоз — когда часть межпозвонкового диска, втискивается в позвоночный канал.
Причины
К остеохондрозу приводит гиподинамии, то есть сидячий образ жизни. Так же различные виды травм, изменения, происходящие с возрастом. Родовые травмы, являются частой причиной остеохондроза, также и неправильная осанка.
Содержание статьи :
Симптомы
Основные признаки остеохондроза:
- Хрустит шея, поясница;
- Ощущение онемения рук и ног;
- Боли в спине в разных местах и ощущение «ползания мурашек»;
- В мышцах происходят спазмы и тянущие боли;
- Даже летом руки и ноги у больных остеохондрозом – холодные;
- Бесконечные головные боли и головокружения.
Зачастую симптомы остеохондроза, маскируются под другие заболевания. Нередки случаи, когда люди обращаются за помощью к кардиологу, на предмет болей в сердце, а после обследования, оказывается, что это были симптомы остеохондроза.
Но, чтобы исключить другие заболевания, необходимо сделать кардиограмму (ЭКГ), и если не обнаружено отклонений в работе сердца, а боли, по-прежнему, беспокоят, нужно обратиться к врачу неврологу.
За почечными коликами часто скрывается остеохондроз пояснично-крестцового отдела. Если вдруг, появились боли в области поясницы, нужно сдать анализ мочи и пройти УЗИ почек.
Диагностика
Диагностирование остеохондроза проводит врач-невролог. Он делает осмотр пациента и в случае надобности, назначает больному рентген или МРТ позвоночника.
Поясничный остеохондроз
Наиболее распространенный вид заболевания, когда происходят нарушения в дисках, связочном аппарате и в пояснице — позвонках поясничного отдела позвоночника человека.
Все оттого, что основная нагрузка приходится именно на поясницу. Это и вес человека, и неправильное положение тела при наклонах.
Подъем тяжелых предметов с выпрямленными коленями и неправильное сидение на стуле во время работы также, является причиной заболевания. Со временем, начинают появляться разные осложнения. Это и протрузия, и грыжи межпозвонковых дисков.
И тут, на переднем плане – малоподвижный образ жизни. Может послужить причиной возникновения заболевания и травма позвоночника. Наследственность тоже, нельзя исключать. Здесь очень много составляющих причину болезни: индивидуальная особенность, гормональный фон, биохимический и психический факторы.
Если ближайшие родственники болели остеохондрозом, то значит, конституция организма последующих поколений обязательно столкнется с такой проблемой, как остеохондроз.
Трудовая деятельность во многом способствует данному заболеванию. Есть особые группы риска среди профессий, где в первую очередь нагрузки падают на спину и поясницу человека.
Это строители и грузчики, а также, официанты. Большая вероятность появления боли в пояснице (поясничного остеохондроза) у людей, кто связан с «сидячей» или «стоячей» профессией – сотрудники офисов, водители, работники гостиничного бизнеса.
Некоторые заболевания провоцируют развитие остеохондроза:
- Поражения желудка, кишечника, печени;
- Нарушенный обмен веществ в организме;
- А также, стрессы, постоянные переохлаждения, гормональные сбои и врожденные болезни позвоночника.
Стадии
- При первой стадии остеохондроза сильных неприятных ощущений в пояснице и спине практически не бывает. Лишь некоторый дискомфорт, усиливающийся, как правило, при тяжелых физических нагрузках на спину. Это говорит, что диски потихоньку начинают рушиться. Именно на этой стадии, следует обращаться к врачу. Еще не поздно.
- На второй стадии начинает уменьшаться расстояние между позвонками. Это может привести к защемлению нервов, что вызывает сильные болевые ощущения. Они начинают распространяться в бедрах, в ягодицах, и даже, в голенях.
- Фиброзные кольца разрушаются и образуются межпозвонковые грыжи, деформируется сам позвоночник, и все это постоянно болит. Это – третья стадия. До нее лучше не тянуть, а своевременно обращаться к опытным специалистам.
- Четвертая стадия заболевания приводит к инвалидности. Потому что, передвигаться нормально, человек уже не способен.
Разновидности
Поясничный или крестцовый остеохондроз имеет разные характеристики и выражается по-разному. Например, люмбалгия, постоянно ноет в пояснице. После физического труда боль начинает усиливаться. Начинает проявляться после переохлаждения и при наклонах. Облегчение болей в пояснице наступает только в положении лежа.
А люмбаго – это внезапный прострел. Боль при этом очень сильная и отдает в живот, в крестец, и даже, в органы таза. Даже кашлять больно. Возможная причина — резкое поднятие тяжести, поворот или травма. Только постельный режим облегчает страдания больного.
При люмбоишалгии, боль распространяется в ногу или обе ноги, и в ягодицы. При сильном приступе, конечности даже теряют свою чувствительность. Если не придавать значения и не начинать лечение, остеохондроз начинает прогрессировать.
Позвонки теряют устойчивость и начинают двигаться. Если в это время человек сделает резкое движение или поднимет тяжесть, позвонки могут сдавить нервные окончания и кровеносные сосуды.
Боль, сверлящего характера, может появиться где угодно. Например, в стопе или ягодице. Человек начинает хромать, причем на здоровую сторону. Опять же, призыв – обратиться к доктору. Иначе раздраженные корешки воспалятся, начнутся отеки, застой крови и общее отравление организма.
Иногда боли сопровождаются жаром или ознобом, человек сильно потеет. Это называется корешковый синдром. При этом бывает ощущение онемения в области поясницы. Без соответствующего лечения происходит атрофия мышц.
Людям сложно преодолевать некоторые бытовые трудности, ходить по лестнице, например. В самых тяжелых случаях, когда передавливается спинной мозг, возможно даже наступление паралича.
При ишемическом синдроме нарушается кровообращение. Ощущается боль при ходьбе, которая отступает при отдыхе. В отсутствии лечения, прекращается снабжение органов таза кровью.
Поэтому нарушается их работа. Начинают появляться боли во внутренней поверхности бедер. Все эти отклонения постепенно изменяют скелет человека.
Лечение
- Остеохондроз может иметь осложненный характер. Грыжи дисков способны спровоцировать повреждение спинного мозга, и нарушить важные функции организма.
- Радикулит является одним из осложнений. И если, лечение вовремя не начато, то к этому заболеванию начинают присоединяться другие, не менее сложные болезни.
- Остеохондрозу, в большинстве случаев, сопутствует гипертония. Возможно появление на фоне заболевания позвоночника вегето-сосудистой дистонии. Она, в свою очередь, может привести к инфаркту, или инсульту.
- Лучше начать с профилактики заболевания, до появления симптомов. Но, если диагностирован остеохондроз, назначают комплексное лечение.
Медикаментозное лечение

Любое медикаментозное лечение назначает врач. Он же подскажет, как лечить. Но дома всегда нужно держать противовоспалительные мази и препараты, которые существенно облегчат состояние до прихода врача.
Любые боли в спине призывают к действиям. Обязательно нужно обратиться к врачу. Ведь боль способна появиться от чего угодно и быть симптомом разных заболеваний. Следовательно, сама по себе, она может и не пройти.
Наряду с медикаментами, врач назначает при остеохондрозе лечебную гимнастику, которая помогает восстанавливать осанку и делает болевые ощущения менее заметными.
Главное — лечение во всех случаях должно быть своевременным. Зачастую остеохондроз переходит в хроническую форму. Требуется самое серьезное лечение, во избежание рецидивов.
Лечение направлено на устранение причин возникновения остеохондроза — сдавливания корешков, на устранение боли и развивающихся процессов.
Производится восстановление нормальных реакций в организме. Делается все возможное, чтобы укрепить двигательный аппарат.
Не нужно ждать сильных болей. При первых же отклонениях в самочувствии, связанных с болями в спине, нужно обращаться к врачу.
Дома необходимо создать покой для больного, уложить его на жесткую кровать.
Врач назначает обезболивающие и противовоспалительные препараты. Необходимо снять отечность, устранить боль. Назначаются препараты для внутреннего применения, мази, инъекции.
- Миорелаксанты снимают боли, спазмы в мышцах и скованность позвонков и суставов.
- Глюкокортикоды назначают, когда другие формы лечения не помогли. Они имеют очень много серьезных противопоказаний, поэтому лечение проводят строго по назначению врача и под его присмотром.
- Блокады новокаиновые призваны снимать боли. Лекарство вводят непосредственно в область концентрации боли. Но, они не лечат, а лишь помогают на время избавиться от болей в спине и пояснице. Часто пользоваться этим методом нельзя. Только для снятия острой боли.
- Затем применяются средства, которые улучшают кровообращение и восстанавливают работу мышц. Это хондропротекторы для костной ткани.
- Разные витамины, особенно группы В, для восстановления нервных импульсов.
- Сосудистые средства, которые улучшают циркуляцию крови.
- Для восстановления процессов в организме назначают биогенные препараты.
Крем, массаж и физкультура
Во все периоды лечения можно применять различные мази и кремы. Они обезболивают, хорошо согревают и устраняют воспалительные процессы. Это, широко всем известные мази: Капсикам и Апизатрон, Финалгон и Вольтарен гель. Много и других средств, прекрасно помогающих облегчить состояние при болях в пояснице и спине — остеохондрозе.
Благодаря грамотно сделанному массажу, можно лечить поясничный остеохондроз. Улучшается питание тканей, кровообращение, укрепляется мышечный каркас позвоночника и поясницы. Нельзя доверять делать массаж первому встречному. Особенно в острой фазе болезни. Любое неверное движение может привести к серьезным нарушениям.
Лечебная физкультура тоже хорошо себя зарекомендовала в борьбе с болями в пояснице, остеохондрозом. Упражнения подбираются специалистом каждому пациенту индивидуально. Ни в коем случае нельзя делать упражнения в период обострения. Также назначают физиотерапию.
Из народной медицины можно посоветовать хвойные ванны, живичные ванны и компрессы из листьев лопуха.
Средств борьбы с заболеваниями остеохондрозом много, но лучше, не допускать развитие болезни, а проводить всевозможные профилактические мероприятия. Это необходимо, чтобы надобность в лечении, никогда не возникла.
Большой популярностью в лечении позвоночных и поясничных болей пользуются иглоукалывание и гирудотерапия.
Профилактика
Профилактическими мерами при заболеваниях позвоночника считаются: упорядоченный режим труда и отдыха, полноценный сон, желательно на жестком ортопедическом матраце, активные движения и снижение лишнего веса, поэтому, профилактикой является правильное питание.
Главное в профилактике, научиться следить за осанкой. Особенно во время сидения на стуле во время работы. Самым подходящим считается стул с жестким сиденьем.
Он уменьшает нагрузку на позвоночник. Спина должна плотно прижиматься к спинке стула. Голова не должна наклоняться вперед. Это может вызвать напряжение мышц, и быструю утомляемость.
Долгое стояние на месте, также чрезмерно нагружает позвоночник, особенно в области поясницы. Чтобы уменьшить давление на позвонки поясницы, нужно раз в десять минут менять упор на ногу. Сначала на одну ногу, через десять минут – на другую. Немного маршировать на месте, прогибая поясницу и поднимая руки вверх. При этом нужно делать глубокий вдох, чтобы снять усталость со спины и убрать болевые ощущения с затылка и плеч.
Дома, при занятиях, например, глажкой белья или долгим мытьем посуды, можно подставлять под ногу подставочку. Если есть возможность, то гладить можно сидя.
Как еще можно снизить нагрузку на позвоночник? Не нужно наклонять тело и голову, делая уборку пылесосом или шваброй. Если есть надобность встать на колени, нужно сначала сделать это на одно колено, затем на другое. Чтобы поднять что-то с пола, нужно присесть на корточки, опершись рукой о пол или стол.
ecohealthylife.ru
Боли при остеохондрозе из-за чего бывают и как их преодолеть?
Не всегда врачи в состоянии ответить, от чего возникают боли при остеохондрозе. Ведь в действительности может болеть практически все что угодно: спина, глаза, ноги внутренние органы. Скорей все наоборот, в зависимости от того, что именно болит можно примерно выяснить, в каком районе позвоночника происходят нежелательные изменения тканей. В то же время важно проводить комплексную диагностику, чтобы наверняка быть уверенным в том, что это именно остеохондроз, а не иное заболевание со схожими симптомами.
Что такое остеохондроз
Остеохондроз – это болезнь дегенеративно-дистрофического типа, большей частью поражающая позвоночный столб. Первыми попадают под негативное влияние межпозвонковые диски, а в последующем недуг переходит на кости и связки позвоночника. Ошибки в процессе питания межпозвоночных дисков уменьшают их нормальные размеры и эластичность. А ведь эластичность диска очень важна.
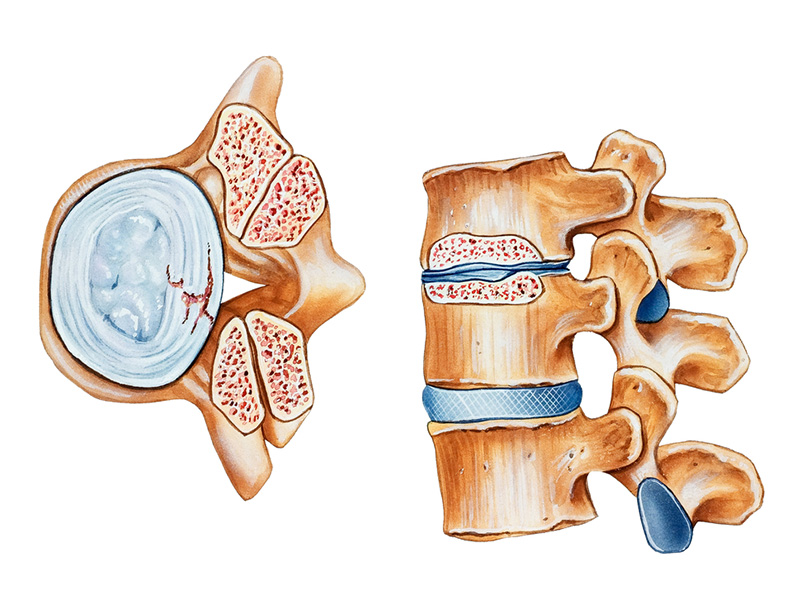
Межпозвонковые диски поддерживают среди позвонков нормальное давление, то есть выполняют амортизационную функцию. Остеохондроз приводит к тому, что из диска выходит жидкость, вследствие чего он не может выполнять свою задачу.
Это заболевание в нынешнем мире довольно распространено, настолько, что уже стало «бичом». По итогам исследования отмечено, что 85% болей в спине возникают из-за остеохондроза в самых разных его проявлениях.
Самым важным и неприятным фактом является то, что межпозвоночные диски, а именно ткань из которых они состоят, не восстанавливается. И поэтому диск, который уже поражен этой болезнью, разрушиться. Шансы полностью излечиться малы. Если болезнь уже появилась, можно только остановить ее прогрессирование и развитие.
Дать точный ответ на вопрос, почему появляется остеохондроз, никто однозначно не может. Есть лишь мнения, и одно из самых распространенных — развитие из-за неправильного распределения нагрузки на спину, при слабом мышечном корсете и связочном аппарате. Подобному мнению придерживаются врачи и на его основе создали методы лечения, которые тренируют и тонизируют связки и мышцы.

В ходе исследования выявили определенные ситуации, которые провоцируют развитие этого заболевания:
- Продолжительные чрезмерные нагрузки на позвоночник, что приводит к микротравмам;
- Малоподвижный образ жизни, приводит к ослабеванию мышц;
- Травмы в области спины;
- Лишний вес;
- Предрасположенность, передающаяся по наследству;
- Неправильная осанка или долгое нахождение в неудобном положении.
Причиной возникновения может стать даже нарушение обмена веществ, недостаток необходимых организму микроэлементов и витаминов.
В первую очередь болезнь поражает межпозвоночные диски. Характерная боль при остеохондрозе оповещает о появлении и развитии болезни. Ядро теряет влагу, а вместе с ней свою амортизирующую функцию. Но ведь давление на ослабевшую часть позвоночного столба не уменьшается. Иногда даже увеличивается, в случаях набора лишнего веса или таких советов, как тренировка спины в спортивном зале.
Основные симптомы остеохондроза
С прогрессированием заболевания, позвоночник начинает терять свою гибкость, появляется чувство вечной усталости. Нервные корешки, находясь под сильнейшим давлением искаженного диска, приводят к сильнейшим болям. Но такие болезненные ощущения не являются локальными, они распространяются по всей нижней или верхней конечности. Все зависит от местонахождения пострадавшего диска. В итоге понижается общая чувствительность мышц, они становятся слабее и теряют в объеме.
Обычно классификация того что болит при остеохондрозе происходит с точки зрения локализации болезненных ощущений:
- В шейном отделе;
- В шейно-грудном отделе;
- В грудном отделе;
- В поясничном отделе;
- В пояснично-крестцовом отделе.
Но данная болезнь является комбинированной. Это значит, что могут болеть одновременно несколько отделов позвоночника.
Боли при остеохондрозе шейного отдела
Они обычно глубокие и проявляются по утрам, либо в первой половине дня. Если есть приступы сильного кашля, то боли могут усиливаться. При обострениях бывает затруднительно поворачивать головой, жевать и даже говорить. Болезненные ощущения могут не проходить неделями, если не принимать соответствующие меры.
Кроме этого боли могут распространяться на:
- Уши;
- Горло;
- Лицо;
- Челюсть;
- Глаза;
- Лоб;
- Пальцы;
- Руки;
- Голову;
- Лопатки;
- Плечи;
- Ребра.
Помимо этого возможны такие симптомы как:
- Сильные головокружения;
- Повышение давления;
- Ухудшение слуха;
- Ухудшение зрения;
- Обмороки;
- Онемение языка;
- Шумы в голове.
Помимо этого больной может впадать в тревожное, и даже паническое состояние.
В шейно-грудном отделе
Частые повороты головой или длительная неподвижность могут только ухудшить боли, которые могут возникать с двух или с одной стороны. Главными симптомами в данном случае является сильная давящая боль слева со стороны рук и груди. В чем-то напоминает стенокардию. Именно поэтому нужно при постановке диагноза проконсультироваться с врачом кардиологом.
Возможны также такие симптомы как:
- Тошнота;
- Головокружение;
- Зубные и головные боли;
- Давление;
- Сильное ощущение усталости;
- Проблемы с ногтями;
- Сухость кожи;
- Ухудшение зрения;
- Блики перед глазами;
- Шум в ушах;
- Запор или понос.
Боль при остеохондрозе грудного отдела позвоночника
Часто принимаемые неудобные позы могут стать причиной развития остеохондроза грудного отдела. Симптомы в этом случае проявляются:
- При поворотах;
- Резких движениях;
- Глубоких вздохах;
- Наклонах;
- Поднятии рук;
- Сильном кашле.
В этом случае боли могут появляться:
- В области грудной клетки;
- Между ребер или лопаток.

В ночное время они могут усиливаться. По частоте возникновения они напоминают стенокардию или инфаркт. Появляется ощущение онемения, сжатия в области груди и бегающие мурашки. Кроме этого возможна острая боль слева в боку: в желудке, кишечнике, печени, пищеводе, легких. Возможно также проблемы мужской половой системы.
Боли при остеохондрозе поясничного отдела
Подобная форма остеохондроза признана наиболее распространенной. Сначала появляется тянущие, ноющие боли. В особенности после физических, либо моральных нагрузок. В дальнейшем появляется боль острая и простреливающая.
Может возникнуть небольшая скованность при движениях, трудности при наклонах, при подъёме тяжестей или при разгибании тела, спазмы в мышцах. Боли могут усилиться, если долго стоять на месте, сидеть, кашлять, чихать, повышать голос. При лежании или легкой ходьбе боли могут отступать.
Боли могут возникать не только в нижней области спины, но и кроме этого в паху или ногах. Неприятные ощущения могут распространяться на малый таз, ягодицы, ножные икры, низ живота, стопы. Возможно поражение тазобедренных и коленных суставов, потеря чувствительности, ухудшение рефлексов.

При пояснично-крестцовом остеохондрозе симптомы во многом схожи с поясничным.
Характер болей при остеохондрозе
Для подобного недуга, как остеохондроз, свойственна хроническая и острая боль. Болевые ощущения бывают пульсирующими и долгими. Сопровождаются боли в пояснице и других отделах спины при остеохондрозе скованностью и ограничением движений в этой части тела. Для больного также характера постоянная усталость.
Часто из-за болезни сдавливается нервный корешок. Тогда болевые ощущения становятся более сильными и резкими. Боль будто бы простреливает, распространяясь не только по спине, но доходит до руки и ноги. Помимо резкой боли больной ощущает онемение конечностей, ощущаются мурашки, чувствительность кожи притупляется, мышцы со временем ослабевают, появляется серьезная слабость. Иногда слабость настолько значительна, что невозможно двигать руками или что-либо сжимать.
Локализация боли находится непосредственно в месте повреждения, однако практически всегда распространяется на конечности. Возьмем в пример наиболее распространенный вид остеохондроза — поясничный. Боли в этом случае отдают в нижние конечности. Грудной вид определяется при болях во внутренних органах. Шейный же больше поражает болевыми импульсами руки, голову.

Многие, сталкиваясь с такой болезнью, спрашивают, куда отдают боли при шейном остеохондрозе. Тут возможно несколько вариантов и каждое может отличаться собственным списком симптомов. Все зависит от того какие именно нервы или артерии были поражены:
- Позвоночная артерия;
- Кардинальный охват;
- Гипертензивный;
- Корешковый;
- Шейная мигрень.
При шейном остеохондрозе именно первый тип состояния является самым опасным и сложным. В этом случае кровоток по артерии, питающей головной мозг снижается. Проявляется этот вид осложнения в таких симптомах, как ослабление зрения, слуха, частое головокружение, мигрени.
Во втором случае болезнь сдавливает нервы грудной мышцы. Больной может чувствовать периодические боли, напоминающие кардиалгию. Хотя, болезнь даже не воздействует на сердечную мышцу.
Гипертензивное осложнение также довольно опасно для здоровья. Он затрудняет не приток, а отток крови из головы. Это приводит к повышению давления, головной боли, тошноте, рвоте.
Осложнение корешкового типа наиболее распространено. Тут сдавливаются нервы в шейных позвонках, что приводит к болям в затылке, шее, плечах, лопатках. Также немеет шея и руки.
Шейная мигрень проявляется в нестерпимых болях в затылке и рвоте. Эти неприятные ощущения могут длиться до десяти часов.
Часто определяют сразу несколько видов осложнений. И это лишь остеохондроз, поражающий шейный участок.

Сегодня уже можно выделить четыре стадии остеохондроза, для которых характерны определенные болевые ощущения:
- Первая стадия.
Выявить наличие болезни трудно. Пациенты лишь испытывают легкое недомогание, которое часто относят совершенно к другим болезням. Дискомфорт в спине относят к переутомлению, нагрузкам, тяжелому труду. Болезнь на этой стадии протекает медленно, долго и в скрытой форме. Часто лишь во время комплексного обследования можно выявить наличие именно этого заболевания; - Вторая стадия.
Болевые ощущения более выражены, сдавливаются нервные окончания, сосуды, артерии. Боли уже довольно сильные. Поэтому их притупляют медикаментами; - Третья стадия.
В позвоночнике уже заметны изменения. На этом этапе больной уже чувствует всю тяжесть болезни. Болит спина при остеохондрозе настолько сильно, что это распространяется по конечностям, происходит онемение; - Четвертая стадия.
Изменения в позвоночном столбе уже необратимы. Даже при малейшем движении пациент испытывает мучительные боли.

Именно на этой стадии множество пациентов становятся инвалидами.
Устранение болевых ощущений при остеохондрозе
Сразу стоит пояснить, что перечисленные ниже средства не лечат. Они только помогают больному проболеть болевые ощущения.
Для снятия терпимой умеренной боли требуется максимально расслабить позвоночник, принять горизонтальное положение, положить под голову и шею подушечки. Ноги желательно согнуть в коленях. Чтобы лучше закрепить данный эффект можно использовать препараты с наименьшими побочными эффектами, относящиеся к противовоспалительным неприродным препаратам, например:
- Индометацин;
- Пироксикам;
- Нимесулид;
- Диклофенак.

Чтобы снять острую боль при шейном остеохондрозе лучше всего укутать пораженное место одеялом. Можно положить на больное место (через одежду) горячую бутылку или грелку, для создания тепла. После этого требуется лечь на живот, на пол.
Если возникли боли при шейном остеохондрозе, то требуется наложить специальную шину из картона и ваты. Если боли возникли в грудной клетке, то следует туго обмотаться эластичным бинтом. Снизу спины и под колено нужно положить маленький валик.
В обязательном порядке нужно принимать болеутоляющие препараты, на больное место наносятся кремы и мази специально от остеохондроза. Отличным методом является ввод новокаиновых инъекций, но они должны вводиться строго по совету доктора. Данный способ отличается минимальной токсичностью. Не используется только при личной непереносимости.
inspina.ru





 воздействие на пораженные ткани излучением.
воздействие на пораженные ткани излучением.













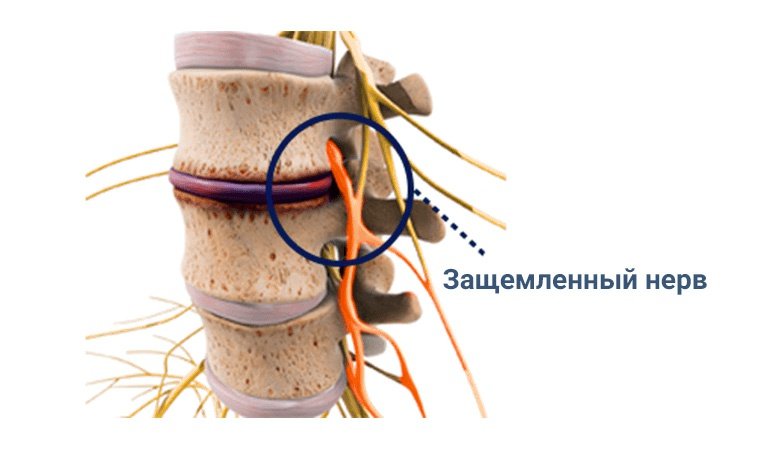








 Прочитайте, какие травы при остеохондрозе можно применять в качестве вспомогательной терапии.
Прочитайте, какие травы при остеохондрозе можно применять в качестве вспомогательной терапии. Прочитайте о лечении поясничного остеохондроза в домашних условиях, какие приемы более эффективны.
Прочитайте о лечении поясничного остеохондроза в домашних условиях, какие приемы более эффективны.