Остеохондроз острый – Острый остеохондроз: причины, симптомы, лечение
Острый остеохондроз: причины, симптомы, лечение
Острый остеохондроз проявляется в виде острой пронизывающей боли, которая распространяется не только на пораженные области позвоночника, но и на рядом расположенные органы. На первоначальной стадии болезнь протекает почти что бессимптомно, поэтому, лечение проводится при значительном разрушении межпозвонковых дисков.
Для терапии применяются различные медикаментозные препараты, физиопроцедуры, народные средства.
Особенность патологии
Острый остеохондроз представляет собой болезнь позвоночника, особенностью которой является протекание дегенеративно-дистрофических процессов с поражением межпозвоночных дисков, а также тканей позвоночника. Основным признаком его протекания является острая боль в пораженной области.
Среди симптомов доктора выделяют нарушение чувствительности, атрофию мышц, а также сбои в функционировании рядом расположенных органов. Доктора различают такие виды болезни как:
- шейный;
- грудной;
- поясничный остеохондроз.
Если своевременно не провести лечение, то болезнь может перейти в хроническую стадию и приобрести необратимый характер. В основном заболевание возникает по причине неравномерного распределения нагрузки на позвоночник. Это происходит при ношении тяжести только в одной руке, длительном пребывании в неудобном положении, ночном отдыхе на неровном матрасе.
Все это приводит к частым болям в пораженных отделах позвоночника. В основном болезнь затрагивает людей в возрасте 30-35 лет, но, при отрицательных условиях патология развивается и в юношеском возрасте.
Основная классификация и стадии протекания
Классификация острого остеохондроза довольно разнообразна, так как сама болезнь до конца еще не изучена. Заболевание подразделяется по локализации и клиническим проявлениям. По клиническим проявлениям это могут быть корешковые и рефлекторные синдромы.

Кроме того, острый остеохондроз имеет 4 степени протекания. На первоначальной стадии довольно сложно определить болезнь. У пациентов в этот период, как правило, не наблюдается выраженная симптоматика. Они испытывают сильное недомогание, которое довольно просто перепутать с другими болезнями.
Зачастую на первой стадии человек испытывает дискомфорт в области спины, что в основном связывают с переутомлением, сильными нагрузками, поэтому несвоевременно реагируют на тревожные сугробы организма. Эта болезнь протекает в скрытой форме и очень вяло. Зачастую выявляют эту болезнь совершенно случайно в ходе обследования.
Вторая стадия острого остеохондроза позвоночника сопровождается болезненными проявлениями, так как именно в этот период начинается разрушение хрящей. Если не будет назначена своевременная терапия, то будет быстро уменьшаться межпозвоночное пространство, в результате чего произойдет передавливание нервных окончаний, артерий и сосудов. Боль в таком случае купируется медикаментозными препаратами. Болезнь начинает причинять значительный дискомфорт человеку.
Третья стадия протекает со значительными изменениями в пораженной области. У пациентов начинает развиваться кифоз, сколиоз. Только лишь комплексное лечение поможет устранить имеющиеся дефекты.
Четвертая стадия болезни протекает с необратимыми изменениями. Человеку становится сложно передвигаться, так как даже при малейшем движении он испытывает мучительные боли. У него появляется смещение позвонков. Вместе с тем образуются патологические разрастания костной ткани. Очень часто на этой стадии человек становится инвалидом.
Причины возникновения
Единственной причиной развития остеохондроза не существует. Некоторые считают, что к возникновению болезни приводит отложение соединений кальция, который не усваиваются костной тканью из-за ухудшения костного кровоснабжения, спровоцированного искривлением позвоночника, его ослабленностью, а также уменьшением расстояния между позвонками. Существует множество предрасполагающих факторов, а именно:
- травмы позвоночника;
- генетическая предрасположенность;
- ношение неудобной и тесной обуви;
- болезни стопы;
- лишний вес;
- нарушение обменных процессов;
- профессиональные особенности.
Спровоцировать возникновение болезни могут также травмы и микротравмы. Очень важно своевременно распознать симптомы острого остеохондроза и провести лечение, чтобы предотвратить развитие опасных осложнений.
Основные симптомы
Первым признаком остеохондроза считается боль в области позвоночника с разрушением межпозвоночных дисков. Характер болезненных ощущений для каждого пациента может несколько различаться. Боль бывает колющей, резкой, постоянной или возникающей только периодической. Характерным признаком острого периода остеохондроза будет скованность движений по утрам и снижение чувствительности отдельной области тела.
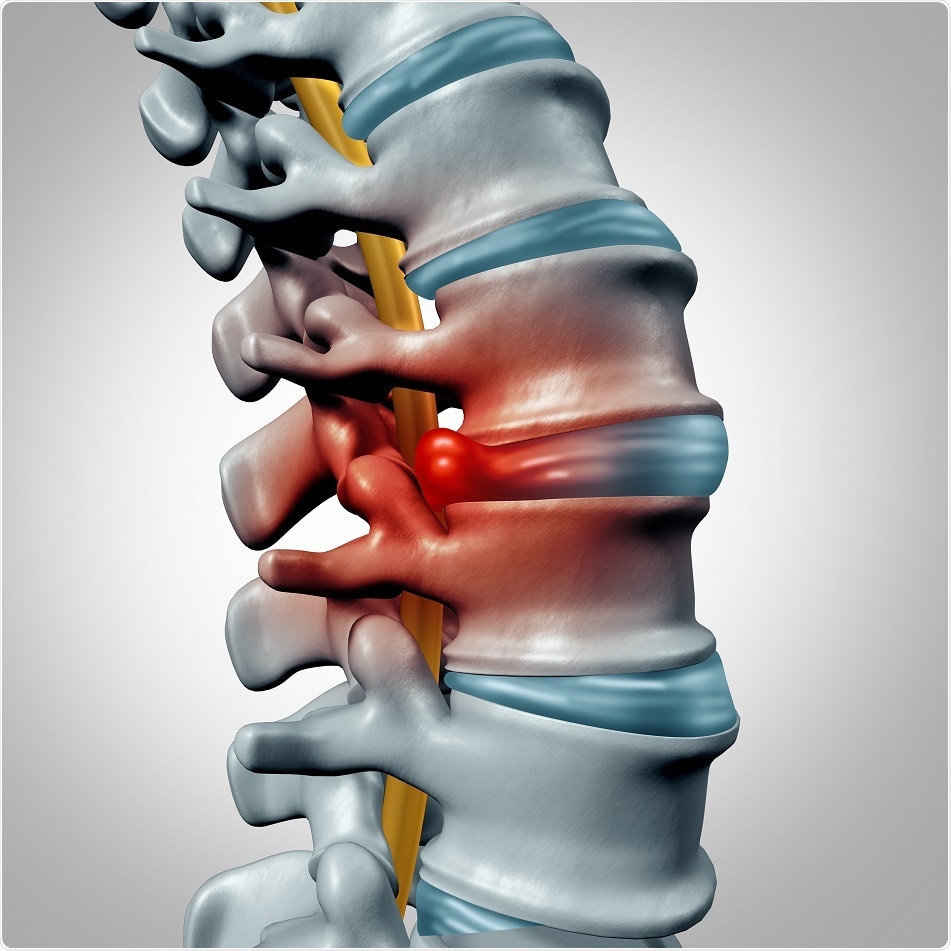
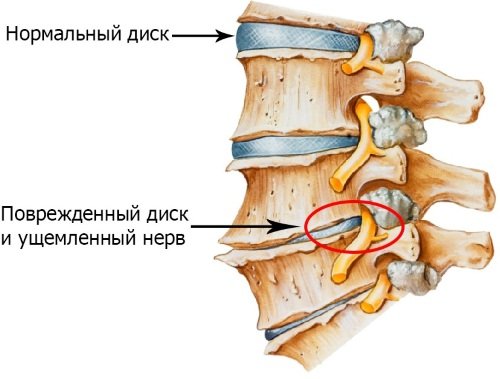
Частое появление болей приводит к спазму, который возникает в ответ на сильную болезненность. Это становится причиной еще большего ухудшения кровообращения и состояния костной ткани. Если острый период остеохондроза протекает на стадии значительного истощения межпозвоночных дисков, то патология осложняется неврологическими нарушениями. Диск проседает, опускается, а также происходит передавливание нервных окончаний.

Неврологические нарушения наиболее часто диагностируются при остром шейном остеохондрозе. Разнообразие симптоматики объясняется его расположением рядом с головным мозгом. При остеохондрозе острая боль дополнительно сопровождается такими признаками, как:
- потрескивание и хруст при попытке повернуть голову;
- ощущение постоянного спазмирования мышц;
- шум в ушах и снижение остроты слуха.
Болезненность отдает в область ключицы, предплечья, грудную клетку. Кроме того, при протекании острого шейного остеохондроза возникают головокружения из-за нарушения координации движений. При пережатии сместившимся диском позвоночной артерии, человек страдает от постоянных мучительных головных болей, которые по своей интенсивности схожи с мигренью.
Симптоматика острого остеохондроза грудного отдела менее разнообразна, поэтому может затруднять проведение диагностики. Резкие боли отдают в поясничный отдел, шею, а также распространяются на внутренние органы. Если воспаление затрагивает нервные окончания, то затруднено прохождение нервных импульсов. При остром грудном остеохондрозе болезненность ощущается в желудке и печени. Иногда она отдает в область сердца и напоминает приступ стенокардии.
При остром остеохондрозе поясничного отдела основным признаком будет люмбалгия. Это болевой синдром, который развивается в поясничном отделе. Боль появляется очень резко, что заставляет человека буквально застывать в одном положении. При попытке повернуться возникает новый, очень болезненный приступ.
Острый поясничный остеохондроз нередко сочетается с защемлением седалищного нерва. Боль при этом отдает в ягодицы и ноги, что нарушает их чувствительность и подвижность. При повороте или наклоне туловища слышен характерный хруст, а в некоторых случаях возникает боль в органах малого таза.
Проведение диагностики
Для проведения лечения острого остеохондроза изначально нужно провести комплексную диагностику, чтобы определить особенность протекания болезни. Применяются такие методики исследования, как:
- рентгенологическое исследование;
- неврологические методики;
- миелография.
К дополнительным методикам, которые назначаются для уточнения поставленного диагноза, относятся:
- томография позвоночника;
- магнитно-резонансная томография.
Только при комплексно проведенном исследовании есть возможность точно поставить диагноз и назначить комплексное лечение.
Особенности лечения
Лечение острого остеохондроза основывается на комплексном подходе и подбирается для каждого пациента отдельно, в зависимости от стадии протекания болезни. Консервативная терапия состоит из приема медикаментозных препаратов, а также выполнения специально подобранных упражнений. Хирургическое лечение назначается в случае отсутствия положительной динамики, а также прогрессирования болезни на фоне длительного применения консервативных методик.
Кроме того, обязательно нужно строго соблюдать все рекомендации доктора и придерживаться диеты. Консервативное лечение острого приступа остеохондроза направлено на устранение имеющегося болевого синдрома, нормализацию функционирования позвоночника, а также профилактику патологических изменений. Обязательно применяются такие виды терапии, как:
- прием медикаментозных препаратов;
- методики физиотерапии;
- лечебная физкультура;
- массаж;
- мануальная терапия;
- вытяжение позвоночника.
Медикаментозные препараты при остеохондрозе применяются для купирования болезненных проявлений, воспаления и нормализации обменных процессов. При выраженной боли рекомендуется применение лекарственной блокады нервных окончаний, что способствует уменьшению выраженности тонуса мышц.
Физиотерапевтические методики помогают снизить болезненность, а также повысить результативность приема медикаментов, они также применяются в период реабилитации. Зачастую применяют воздействие магнитным полем, ультразвуковыми волнами, лазерными лучами.
Также применяется комплекс лечебной физкультуры, который при правильном и регулярном применении помогает нормализовать осанку, укрепить мышцы, связки, а также функционирование мышц. Приемы мануального массажа направлены на улучшение кровообращения, устранение мышечных спазмов.
Методы проведения мануальной терапии подбираются строго отдельно для каждого пациента. Точечное воздействие способствует нормализации процессов кровообращения, а также метаболизма. Кроме того, помогает укрепить иммунитет и служит хорошим средством профилактики.
Иногда применяется метод вытяжения позвоночника с применением специального оборудования. Он помогает увеличить межпозвоночное пространство до нормальных параметров, а также скорректировать нарушение строения позвоночника.
Медикаментозная терапия
Чем снять острую боль при остеохондрозе, интересует очень многих пациентов, которые страдают от этой болезни. Для купирования приступа назначают медикаментозное лечение, основными задачами которого являются:
- обезболивание;
- устранение воспаления;
- восстановление хрящевой ткани;
- устранение депрессии.
Стоит отметить, что поврежденную хрящевую ткань полностью восстановить невозможно. Патологический процесс считается необратимым. На фоне проведения комплексной терапии приостанавливается процесс разрушения дисков. Для проведения лечения острого остеохондроза поясничного, грудного или шейного отдела назначают:
- противовоспалительные;
- сосудорасширяющие;
- успокоительные средства;
- хондропротекторы;
- анальгетики;
- витаминные комплексы.
Чтобы воздействовать прямо на очаг воспаления, а также избавиться от боли, назначаются противовоспалительные средства в форме капсул и таблеток. В частности, назначаются такие лекарственные средства, как:
- «Ибупрофен».
- «Индометацин».
- «Диклофенак».
- «Нимесулид».
- «Кетопрофен».
При остеохондрозе пациентам назначают хондропротекторы, обладающие постепенным, накопительным эффектом. Они начинают оказывать благотворное воздействие на организм человека только через некоторое время. Доктор назначает пациентам хондропротекторы на 2-3 месяца. При проведении комплексной терапии назначают такие лекарства, как «Структум», «Артрон Флекс», «Хондроксид», «Терафлекс».
Лечение острого остеохондроза поясничного отдела в основном проводится путем применения инъекций, которые можно разделить на несколько различных категорий, а именно:
- уколы с хондропротекторами;
- спазмолитики;
- анальгетики;
- противовоспалительные.
Препараты с хондропротекторами помогают предотвратить последующее повреждение межпозвоночного диска и суставов, а также уменьшают интенсивность боли и воспаления. Их рекомендуют применять для общего поддержания здоровья суставов. В частности, назначаются «Дона», «Хондролон», «Артрозан», «Эльбона».
Инъекции с анальгетиками помогают устранить болезненность, но при этом никак не влияют на протекание дегенеративно-дистрофического процесса. Они назначаются при сильных болях. В частности, применяются такие средства, как «Анальгин» или «Баралгин».
Спазмолитики и миорелаксанты помогают устранить спазмы мышц в области позвоночника, что способствует уменьшению болезненных ощущений. В основном назначается «Мидокалм». Действие его заключается в полном блокировании интенсивных болевых рецепторов в пораженных мышцах. Эффект от инъекции продолжается довольно длительное время, за которое организм успевает возвратить мышцам нормальный тонус.
Довольно результативным способом лечения является применение блокады. Эти инъекции вводятся прямо в пораженную область. Они помогают избавиться при остеохондрозе от острой боли. Выполнять такую процедуру должен исключительно квалифицированный доктор.
Обязательно нужно делать инъекции витаминов группы B. При интенсивной боли пациентам показано проведение новокаиновой блокады, при которой специалист обкалывает пораженную область.
Народные методики
Лечение острого остеохондроза народными средствами проводится только в качестве вспомогательной терапии и применяется совместно с медикаментозной терапией. Перед использованием народных методик предварительно нужно проконсультироваться с доктором, чтобы предотвратить развитие осложнений.
Для лечения острого шейного остеохондроза можно прикладывать на ночь лист хрена к шее. Это средство помогает устранить даже самую сильную боль. В качестве компресса можно также использовать разведенную теплой водой глину.
Перемешать в равных пропорциях измельченный картофель с медом и применять в качестве компрессов, прикладывая их на болезненную область. Результативен для растирания масляный настой острого перца.
Массаж и гимнастика
Многие доктора считают, что при остром остеохондрозе шейного отдела даже более результативен, чем медикаментозные препараты. Он способствует хорошему расслаблению мышц, устраняет спазмы, активизирует кровообращение, а также устраняет защемление нервных окончаний. Помимо профессионального массажа, можно также делать самомассаж. Так как шейный отдел довольно уязвим, то нужно придерживаться нескольких правил, а именно:
- для воздействия используют только пальцы;
- движения нужно начинать выполнять от позвоночника;
- не стоит делать сильных нажатий;
- массаж делается плавно.
Самомассаж в остром периоде шейного остеохондроза будет результативен только при регулярном его выполнении. Поэтому желательно проводить каждый сеанс по 3-5 минут. Нужно выполнять поглаживание, растирание. Кроме того, рекомендуется делать легкое разминание области затылка и задней поверхности шеи.
При выполнении массажа сам позвоночник затрагивать нельзя, а мышцы рядом с ним прорабатываются легкими движениями.
В случае если наблюдается при шейном остеохондрозе острая боль, то нужно изначально устранить болезненность и только после этого приступать к выполнению самомассажа. Подобная методика, вместе с ЛФК поможет предотвратить прогрессирование болезни, а также возникновение рецидивов.
Лечебная гимнастика помогает укрепить мышцы и улучшить кровообращение. Комплекс выполняемых упражнений очень простой, именно поэтому его легко делать самостоятельно. Для достижения требуемого результата заниматься нужно по нескольку раз в день. Все упражнения рекомендуется проводить по 7-10 раз по обе стороны. Очень важно следить за дыханием и делать перерывы.
Выполнять все движения нужно в довольно медленном темпе, добиваясь при этом максимального растяжения мышц. Очень медленно нужно наклонить голову вперед, стараясь при этом дотронуться до груди подбородком, а затем медленно запрокинуть ее назад. Полезны также глубокие наклоны головы в стороны, выполнение круговых движений. Все эти упражнения нужно сочетать с расслаблением шеи.
Рекомендуется также делать упражнения для плечевого пояса. Среди них нужно выделить подъем рук, вращение плечами. Это позволит нормализовать кровообращение в пораженной области. Подобная зарядка поможет избавиться от неприятной симптоматики и предотвратить обострение болезни. Однако нужно выполнять гимнастику только в период ремиссии, не допускать возникновения боли, а также не делать резких движений.
Другие методики
Для устранения болевого синдрома применяются методы физиотерапии. Они также способствуют усилению медикаментозного лечения и ускоряют реабилитационный период. Лечение осуществляется при помощи лазера, ультразвука, а также магнитных полей.
Нормализации кровообращения, повышению тонуса мышц, а также улучшению процесса метаболизма и работы нервной системы способствует гидромассаж. Подобная методика подразумевает под собой направление на болезненную область целенаправленного потока воды, которая поддается под давлением.
Мануальная терапия подразумевает под собой точечное воздействие, которое оказывается на костно-мышечную систему. Подобная методика способствует нормализации кровообращения и обмена веществ, а также укреплению иммунитета и профилактике развития осложнений.
Вытяжение позвоночника проводится при помощи специального оборудования, для расширения межпозвоночного пространства, коррекции строения позвоночника. Это приводит к минимизации или полному устранению болезненных ощущений. Хороший результат оказывает комплексное применение всех этих методик терапии.
Обязательно нужно соблюдать диетическое питание. Кушать при остеохондрозе нужно по 6 раз ежедневно, небольшими порциями. Кроме того, рекомендуется пить не менее 1,5 л воды в день. При протекании остеохондроза можно кушать нежирные сорта мяса и рыбы, свежие овощи и фрукты, а также молочные продукты. Рекомендуется минимизировать острые приправы, сладкие и мучные продукты, копчености.
Пищу рекомендуется готовить на пару, так как при этом способе приготовления продукты сохраняют максимальное количество содержащихся витаминов и полезных микроэлементов. Салаты лучше всего заправлять оливковым маслом.
При не результативности консервативных методик применяется оперативное лечение. Оно назначается только лечащим доктором. Кроме того, подобная методика применяется при сильных поражениях позвоночника.
Острый приступ при беременности
Организм беременной во время вынашивания плода подвергается очень сложным физиологическим изменениям, происходит гормональный сбой, а также изменение поглощения и усвоения питательных веществ и минералов. Эти перестройки оказывают очень серьезное воздействие на опорно-двигательный аппарат. А при этом позвоночник испытывает очень серьезную нагрузку.
У беременных, ранее страдающих от остеохондроза, зачастую возникает рецидив болезни. Это обусловлено серьезными изменениями, которые испытывает позвоночник.
Сложности заключаются в выборе схемы терапии, так как при назначении препаратов нужно учитывать возможное воздействие лекарственных средств на плод. Для устранения обострения во время беременности рекомендуется применять мази, которые не проникают к ребенку. Иногда, при интенсивных болях доктора назначают противовоспалительные, обезболивающие препараты в таблетированном виде или форме инъекций.
Многие беременные прибегают к проведению лечения нетрадиционными методиками, а также рецептами народной медицины, которые гораздо более щадящие для плода.
Возможные осложнения
Остеохондроз считается довольно сложным и опасным заболеванием, которое может привести со временем к инвалидности.
При неправильном или несвоевременном лечении болезнь может привести к очень серьезным последствиям. Постепенно самочувствие человека только лишь ухудшается. Прежде всего у больного может развиваться протрузия, которая представляет выпячивание пульпозного ядра. В случае его набухания у человека произойдут опасные нарушения. После полного разрушения фиброзного кольца начнет развиваться межпозвоночная грыжа.
Вместе с тем у человека происходит значительное разрастание костной ткани, образуются бляшки внутри сосудов. Когда начинают передавливаться позвоночные артерии, то мозг постепенно перестает получать требуемое питание, в результате этого падает давление и начинается кислородное голодание.

У больных с запущенной стадией остеохондроза зачастую наблюдается нарушение сердечного ритма, глотательных и дыхательных функций. Также развиваются довольно опасные осложнения в виде ухудшения зрения и слуха, а также координация движения.
Среди других видов осложнения нужно выделить такие как:
- протрузии;
- радикулит;
- кифозы;
- солевые отложения;
- инсульты спинного мозга;
- уменьшение мышц конечностей;
- паралич ног.
Несмотря на то что запущенная стадия болезни может протекать без выраженных признаков, она очень опасна из-за наличия риска возникновения осложнений, что постепенно приводит к инвалидности больного.
Проведение профилактики
Причины остеохондроза в основном связаны с неправильным питанием, а также чрезмерной нагрузкой на организм. Для предотвращения развития патологического процесса позвоночника рекомендуется придерживаться принципов здорового питания и образа жизни.
Важно проводить умеренные занятия спортом, исключая тяжелые физические нагрузки. При определенном виде деятельности, связанной с длительным пребыванием в статичном положении, нужно делать перерывы и разминки каждые 45 минут для восстановления процесса кровообращения.
Для ночного сна рекомендуется подбирать ортопедический матрас с ровной поверхностью, а также избегать слишком высоких или плоских подушек. При надобности поднимать тяжелые предметы, нужно делать это постепенно, в положении полуприседа, а также применять специальные пояса, поддерживающие поясницу.
Рекомендуется носить правильную ортопедическую обувь с соответствующей стопе шириной. В летний период нужно ходить босиком по неровной поверхности. Способствует поддержанию нормального здоровья правильный рацион питания, который поможет улучшить метаболизм.
Остеохондроз может проявляться самыми различными признаками, но не всегда его можно сразу распознать. Именно с этим связано то, что пациенты поздно обращаются к доктору, что приводит к развитию осложнений.
fb.ru
симптомы, лечение и первая помощь при приступах
Остеохондроз — поражение тканей позвоночника, включающее в себя деформацию межпозвоночных дисков, различных позвонков и связочного аппарата позвоночника. Это хроническое заболевание, требующее долгого лечения. Острый приступ остеохондроза — комплекс сильных болей, возникающий мгновенно и несовместимый с привычной физической активностью человека.
Виды остеохондроза
Заболевание подразделяется на три вида в зависимости от локализации боли:
- Шейный остеохондроз
- Грудной остеохондроз;
- Поясничный остеохондроз.

Когда начинается приступ остеохондроза шейного отдела, то больше всего страдают руки и шея. Остеохондроз грудного отдела во время приступа характеризуется болевыми ощущениями в области спины. Характерны прокалывания в области лопаток. Для поясничного остеохондроза типичны неприятные ощущения в ногах и нижней части спины.
Причины заболевания
С каждым годом количество больных увеличивается. Это объясняется тем фактом, что люди в развитых странах снизили уровень физической активности. Помимо этого, факторами риска являются:
- Генетическая предрасположенность;
- Избыточный вес;
- Возрастные изменения;
- Подъём тяжестей;
- Заболевания стоп (плоскостопие).
Согласно статистике, всё большее количество молодых людей начинают неприятное знакомство с болезнью в возрасте до тридцати лет. Ещё в XX-м веке такие случаи встречались значительно реже.
Остеохондроз — заболевание, отличающееся долгим и хроническим течением. Если не следовать комплексу мер, направленных на лечение, велика вероятность частых обострений.
Факторы риска, провоцирующие острые приступы, включают в себя:
- Сон в неудобной позе;
- Переохлаждение;
- Высокие физические нагрузки;
- Инфекционные заболевания;
- Резкие движения;
- Стрессы.
 Например, спровоцировать невыносимую боль в области шейного отдела можно, повернув резко голову во время работы за компьютером. Приступ поясничного остеохондроза часто настигает неподготовленных любителей бравировать своей силой. Организм не в состоянии справиться с неожиданно высокими нагрузками, и отвечает болью по всему телу: страдают, в первую очередь, шея, спина, грудь и поясница.
Например, спровоцировать невыносимую боль в области шейного отдела можно, повернув резко голову во время работы за компьютером. Приступ поясничного остеохондроза часто настигает неподготовленных любителей бравировать своей силой. Организм не в состоянии справиться с неожиданно высокими нагрузками, и отвечает болью по всему телу: страдают, в первую очередь, шея, спина, грудь и поясница.
Симптомы остеохондроза
Остеохондроз нередко путают с другими заболеваниями. В частности, боль в области груди можно сначала принять за проблемы с сердцем. Таково значение позвоночника для нашего организма, что его неполадки отдают практически в любую часть тела. Всё же для остеохондроза симптомы достаточно очевидны:
- Ноющие боли в спине;
- Боль при дыхании, возможные болезненные ощущения при кашле;
- Головные боли при очаге воспаления в шейном отделе;
- Боли в груди и пояснице в зависимости от вида заболевания;
- Стреляющая и прокалывающая боль.
В зависимости от определённого вида болезни встречаются также жалобы на головокружения, ухудшения зрения и слуха, звон в ушах. Реже фиксируются онемения конечностей.
Обычно больные предпочитают находиться долгое время в одной позе, так как любое движение причиняет боль в моменты обострения заболевания.
Первая помощь при остром остеохондрозе
Нередко возникают ситуации, когда и совершенно здоровым людям необходимо знать, что делать при приступах остеохондроза. Важно запомнить базовые правила, чтобы знать, как лечить приступ шейного, остеохондроза и других видов заболевания.
Главное выучить несколько простых моментов:
- Покой — главный способ, снимающий боль, в не слишком запущенных случаях. Необходимо обеспечить больному минимальные нагрузки. Это возможно только в лежачем положении. При этом ни в коем случае нельзя позволять человеку ложиться на мягкую постель. Желательно лечь на спину, подложив под ноги валик или просто согнуть их в коленях.
- Каждый больной должен иметь в наличии ортопедический матрас. Он поможет не только в долгой борьбе с болезнью, но и позволит заснуть при остром приступе поясничного остеохондроза.
- Когда самые страшные боли остались позади, необходимо избегать резких движений на протяжении нескольких дней. Прежде чем встать с кровати лучше повернуться на бок и медленно спуститься, поставив ноги на пол.

Каждый больной должен внимательно слушать своего лечащего врача, чтобы самостоятельно знать, как снять приступ остеохондроза. Общие советы не могут заменить индивидуальных рекомендаций по лечению и быстрому восстановлению тонуса мышц.
Лечение остеохондроза
Лечение заболевания подразделяется на консервативное и оперативное. Большинство случаев в медицинской практике поддаются консервативному лечению, однако долгое игнорирование предписаний врачей приводит к операционному вмешательству.
Консервативное лечение включает в себя комплексный подход, индивидуальный для каждого пациента. Он строится на правильном совмещении различных методик.
Во главу угла ставится лечебная физкультура. Комплекс особенных упражнений помогает вернуть жизнеспособность мышц.
Кроме того, в комплексном лечении успешно зарекомендовали себя различные виды массажа. Он позволяет улучить кровообращение и снять болевые ощущения, возникающие при резких движениях.
В случаях заболевания средней тяжести уже применяется медикаментозная терапия. Она проводится на основе противовоспалительных, антиоксидантных и спазмолитических препаратов. По назначению врача могут использоваться средства, направленные на микроциркуляцию крови и профилактику дегенерации хрящевой ткани.
Важное значение имеет диета. К сожалению, многие пациенты недооценивают её значение для прогресса в победе над заболеванием. Правильное меню сводит к минимуму риск осложнений на другие органы. Кроме того, игнорирование вредной пищи позволяет больному увеличить эффективность медикаментозного лечения, насыщая организм большим количеством витаминов и питательных веществ.
В тяжёлых с
kostnomyshechnaya.ru
Острый остеохондроз как предшественник хронического

Неправильная осанка, малоподвижный образ жизни, избыточный вес и неравномерное распределение нагрузки на позвоночный столб в повседневной жизни могут спровоцировать деструктивные изменения в позвонках. По мере разрушения их структуры происходит защемление или воспаление близлежащих нервных корешков, в результате чего у человека развивается острый остеохондроз.
Содержание:
Как проявляется острый остеохондроз
Из корешков, отходящих от спинного мозга, формируются нервы, регулирующие функционирование всех внутренних органов. Поэтому главным признаком остеохондроза является острая боль, локализация которой определяется расположением патологически измененных позвонков. В зависимости от области позвоночника, где развиваются деструктивные процессы, остеохондроз бывает шейным, грудным или пояснично-крестцовым.
При первичном обращении пациента невропатолог ставит предварительный диагноз, учитывая особенности болевого синдрома:
- Клиническая картина острого остеохондроза шейного отдела отличается наличием жалоб со стороны пациента на выраженные болевые ощущения в плечевом поясе и руках, головную боль (вплоть до мигрени), приступы головокружения. Периодически могут мелькать «мушки» перед глазами, появляться шум в голове.
- При признаках остеохондроза грудного отдела пациенты обращают внимание на появление болевых ощущений в грудной клетке и затруднение дыхания. Поражение нервных отростков в этом сегменте позвоночника может спровоцировать боли в различных отделах желудочно-кишечного тракта или в области сердца (см. Боль в сердце).
- Развитие остеохондроза пояснично-крестцового отдела помимо боли в пояснице вызывает нарушение функционирования органов брюшной полости и малого таза.
Важно! Боль при обострении остеохондроза в любом отделе позвоночника возникает после длительного сохранения статичного положения, психоэмоциональных или физических перегрузок.
Чем купировать острую боль при проявлении остеохондроза
Интенсивность неприятных ощущений при обострении патологии настолько высока, что человек теряет способность совершать элементарные движения. Невропатологи дают конкретные рекомендации, чем снять острую боль при остеохондрозе до обращения за специализированной помощью:
- Сохранять зону локализации болевых ощущений в тепле (обвязать ее шерстяным платком). Иногда под строгим врачебным контролем для снижения интенсивности болевого синдрома применяется холод. Самостоятельно, в домашних условиях, использовать этот метод запрещено. Если не соблюдать временные ограничения в применении пузыря со льдом, в области деформированных позвонков могут развиться осложнения.
- Максимально ограничить двигательную активность, как можно больше времени лежать на твердой поверхности – широкой доске или щите, подложенными под матрас.
- Иммобилизовать болезненный участок: на шею наложить воротник Шанца (или ватно-картонную шину), на грудную клетку – тугую бинтовую повязку. При обострении поясничного остеохондроза для устранения мышечного спазма под поясницу подкладывают валик.
- Для уменьшения интенсивности боли можно принять обезболивающее средство, например, Нимесулид или Диклофенак.
Узнайте, может ли болеть желудок при остеохондрозе, как дифференцировать это состояние.
Прочитайте об одышке, как симптоме грудного остеохондроза, почему она появляется.
При возникновении болевого приступа следует в кратчайшие сроки обратиться к невропатологу. Запрещено без предварительной врачебной консультации массировать патологическую зону, пытаясь «вправить» позвонки, или необдуманно наносить на кожу согревающие мази. При отсутствии адекватного лечения острый остеохондроз переходит в хроническую форму: частота и интенсивность болевых приступов со временем будет только возрастать.
Основные методы лечения острого остеохондроза
Терапия этой патологии позвоночника может быть консервативной и хирургической. Оперативное вмешательство проводится крайне редко и по строгим показаниям: при значительном разрушении структуры позвонков и развитии сопутствующих осложнений.
Ознакомьтесь, какие мази при остеохондрозе шейного отдела наиболее эффективны.
Узнайте, как проводят лечение лавровым листом, противопоказания для этой методики.
Прочитайте,можно ли применять гомеопатию для терапии остеохондроза, правильность использования методики.
Консервативное лечение острого остеохондроза заключается в комплексном применении различных методик:
- Медикаментозная терапия: невропатолог назначает лекарственные средства, относящиеся к нескольким фармацевтическим группам: спазмолитики, нестероидные противовоспалительные средства, хондропротекторы, антиоксиданты и стимуляторы микроциркуляции крови. После курсового лечения блокируется болевой синдром, в патологическом очаге устраняется воспаление и нормализуются процессы клеточного и тканевого обмена.
- Физиотерапевтическое лечение: применение различных методик физиотерапии помогает усилить действие лекарственных препаратов и ускорить процессы восстановления в патологическом очаге. Терапия проводится с помощью ультразвуковых волн, лазера, низкочастотных токов, магнитных полей и т. д.
- Лечебная физкультура: индивидуально для каждого пациента подбирается комплекс упражнений, систематическое выполнение которых способствует коррекции мышечного корсета и осанки, нормализации работы мышц спины. Благодаря этому достигается правильное распределение нагрузки на позвоночный столб и восстановление расстояния между позвонками.
- Массаж и мануальная терапия: ручное воздействие на патологический сегмент позвоночника способствует нормализации обменных процессов и снятию мышечного гипертонуса.
- Вытяжение позвоночника: болевой синдром купируется после увеличения дистанции между позвонками в патологическом очаге.
Прогноз дальнейшего развития заболевания и эффективность лечебных мероприятий зависят от точного соблюдения пациентом всех врачебных рекомендаций.
Профилактические меры
Чтобы предотвратить развитие остеохондроза, невропатологи рекомендуют максимально оздоровить привычный образ жизни: избавиться от вредных привычек, заниматься спортом, избегать психических и физических перегрузок, нормализовать режим питания. При первом появлении дискомфортных или болезненных ощущений в области позвоночника необходимо сразу обращаться для консультации к врачу. Это помогает обнаружить заболевание на ранних этапах развития и не допустить появления тяжелых осложнений. Так, хронический остеохондроз шейного отдела при отсутствии адекватного лечения может стать причиной нарушений зрения или слуха, частых мигреней, скачков артериального давления.
vashpozvonok.ru
симптомы и лечение, как снять боль?
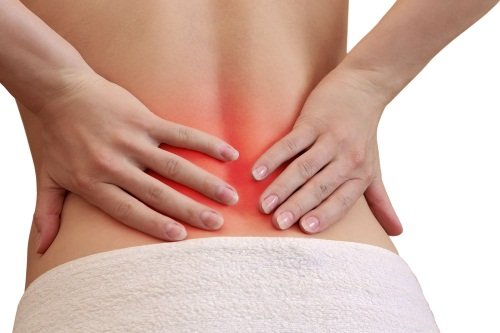
Острый остеохондроз – это заболевание позвоночника, сопровождающееся выраженными симптомами. Обострение может произойти по различным причинам.
Симптомы и признаки
Любые болезни по медицинской теории бывают:
- Острыми. Неожиданно появляются и заканчиваются выздоровлением после правильного лечения.
- Хроническими. Периоды обострений сменяются стиханием симптомов. Полное излечение может никогда не наступить.

К хроническим заболеваниям принадлежит и остеохондроз. Хрящевая ткань со временем истончается, расстояние между позвонками укорачивается. Это приводит к защемлению нервов, болям и ограничению подвижности. Пациент может только замедлить скорость дегенерации дисков и вести здоровый образ жизни, чтобы избежать обострений.
Проявления остеохондроза могут быть очень выраженными. Но симптомы зависят от локализации патологического процесса.
к содержанию ↑Шейный остеохондроз
При шейном остеохондрозе наблюдаются болевые ощущения в области шеи, мышцы спазмируются, в них наблюдается боль и покалывания. При ходьбе болезненность может возникать в межреберном пространстве. Неприятные ощущения могут наблюдаться в состоянии покоя, но они усиливаются при физических нагрузках. Дискомфорт в острый период заболевания может продолжаться несколько недель подряд.
к содержанию ↑Грудной остеохондроз
Грудной остеохондроз — болезнь межпозвонковых дисков грудного отдела позвоночника. Диагностируется реже, чем шейный и поясничный остеохондрозы, в связи с неподвижностью данного сегмента позвоночника. По симптоматике заболевание очень схоже со многими другими патологиями, что затрудняет своевременное его обнаружение.
Грудной остеохондроз протекает со следующей симптоматикой:
- болезненность в груди, усиление которой происходит ночью, при различных нагрузках, переохлаждении;
- ощущение боли между лопатками во время поднятия рук, наклона туловища;
- усиление боли во время глубокого вздоха или выдоха;
- ощущение сдавленности спины и грудной клетки;
- болезненность в районе пищевода, глотки.
Также при данной патологии может быть дорсаго или дорсалгия:
- Дорсаго — острая резкая боль в груди, называемая также «грудным прострелом». В таком состоянии человеку бывает трудно дышать.
- Дорсалгией называют незначительную болезненность в области грудной клетки, которая продолжается достаточно длительный период времени (от двух недель). Ощущение боли может становиться сильнее в вечернее время, при нагрузках.
Поясничный остеохондроз
К симптоматике поясничного остеохондроза относят:
- онемение нижних конечностей;
- мурашки по коже, жжение и покалывание в мышцах;
- зуд, жжение, холод в ногах;
- проблемы с ЖКТ.
Также наблюдается люмбаго – это сильная стреляющая боль в пояснице. Если неприятные ощущения не проходят в течение 2 недель, тогда говорят о люмбалгии.
к содержанию ↑Причины обострения
Остеохондроз может появиться из-за сколиоза любой степени тяжести, а также нарушения осанки. Также к нему приводит травмирование позвоночного столба, работа за компьютером, длительное нахождение за рулем автомобиля.
Но к обострению заболевания приводят следующие факторы:
- Массаж. Неприятные симптомы могут появиться, если человек не предупредил специалиста о наличии остеохондроза. При таком заболевании он должен воздействовать на позвоночник менее агрессивно, чтобы не причинить больному вреда.

- Сезонное обострение. Оно может быть связано с изменением погоды. Обострение может происходить раз в год или раз за сезон.
- Употребление алкоголя. Спиртные напитки негативно влияют на костную ткань, из-за чего могут возникнуть неприятные симптомы.
- Во время месячных. В женском организме снижается количество эстрогена. Этот гормон отвечает за целостность костной ткани. Необходимо отличать от обычных менструальных болей – при поясничном остеохондрозе они локализуются только в области спины, а при месячных – в нижней части живота.
- Переохлаждение. В поясничных нервах появляется неинфекционное воспаление.
- После бани. Обострение симптомов связано с резкими перепадами температур, ударом веником.
Чтобы избежать появления неприятных симптомов, не следует допускать воздействия вышеперечисленных факторов на организм.
к содержанию ↑Как и чем снять приступ остеохондроза?
Чтобы снять приступ заболевания в любом отделе позвоночного столба, необходимо соблюдать следующую инструкцию:
- Лечь на удобную кровать, чтобы позвоночник был расслаблен. Желательно находиться неподвижно в течение 15-20 минут. Не следует выполнять резких движений.
- Если боль не проходит, к области поражения можно приложить холодный компресс. Для этого взять лед, укутать его полотенцем и положить на спину. Держать не дольше 10 минут, иначе может произойти обморожение тканей.
- Если после воздействия холодом, состояние не улучшилось, необходимо подождать 5-10 минут, чтобы кожа немного согрелась. Затем натереть больное место спиртом и укутаться одеялом. Алкоголь начнет согревать мышцы, так как к ним прильет кровь.
Вышеперечисленные методы помогают снять болевые ощущения. Но они не вылечивают остеохондроз. Как только появится возможность, нужно будет обратиться к врачу.
к содержанию ↑Дальнейшее лечение
Можно перепутать острый остеохондроз с другими болезнями со схожей симптоматикой. Это инфаркт, стенокардия, заболевания молочных желёз, холецистит, язва, пневмония, гастрит, колит и другие. Для диагностики заболевания необходимо посетить врача невролога или ортопеда, который назначит рентгенографию, МРТ, КТ, ЭКГ, дискографию, а также проведет осмотр пациента. Могут понадобиться и дополнительные исследования крови и кала.
После постановки диагноза назначается лечение. Во время обострения заболевания назначается постельный режим, а также прием медикаментов: обезболивающих, спазмолитиков, витаминов группы В, лекарственных средств для сохранения жидкости в межпозвонковых дисках. Также эффективны следующие методы:
- Выполнение ЛФК. Во время упражнений развиваются мышцы позвоночника, исправляется осанка. Гимнастический комплекс подбирает лечащий врач в зависимости от индивидуальных особенностей пациента.
- Физиотерапия. Могут быть назначены следующие методы: иглоукалывание, электрофорез, воздействие холодом и теплом и другие.
- Мануальная терапия и массаж. Специалист воздействует на пораженные мышцы, после чего к ним лучше приливает кровь, они обогащаются кислородом.
Лечение острого остеохондроза необходимо проводить под руководством лечащего врача. Иначе могут возникнуть различные осложнения, опасные для здоровья.

Методы профилактики
Для профилактики обострений остеохондроза необходимо регулярно выполнять простую гимнастику, скорректировать свой рацион. В него следует включить молочные продукты, богатые кальцием, свежие овощи и фрукты. Также необходимо отказаться от алкогольных напитков и курения.
Хронический остеохондроз может протекать почти бессимптомно, если не допускать периодов обострения. Заболевание полностью не подается лечению, но можно соблюдать ряд правил, чтобы предотвратить его прогрессирование.
columna-vertebralis.ru
описание, симптомы и особенности лечения
Остеохондроз – это хроническое заболевание различных участков позвоночного столба, при котором в межпозвоночных дисках происходят дегенеративные и дистрофические изменения. От этого недуга страдают чаще мужчины в возрасте 25-60 лет. Болезнь характерна как для молодых людей, так и для стариков. Женщины болеют реже, и проявления симптомов у них не такие явные. На начальной стадии заболевания возможно добиться стойкой ремиссии и избавиться от болей и дискомфорта на долгие годы.
Какие бывают виды остеохондроза по локализации
Классификация остеохондроза позвоночника насчитывает множество форм и критериев. Отличаются они по местоположению пораженного отдела и степени тяжести. Все виды остеохондроза являются патологиями, которые чреваты разрушительными изменениями хрящевой и соединительной ткани.
Самая распространенная и понятная простому обывателю, далекому от медицины, классификация – по локализации поражения:
- Шейный остеохондроз – для него характерен затылочный, шейный и межлопаточный болевые синдромы. Этот недуг в последнее десятилетие все чаще диагностируется у молодых людей.
- Остеохондроз грудного отдела позвоночника является большой редкостью, так как в нем больше дисков, чем в шейном и поясничном вместе взятых, диски меньше и тоньше. Часть нагрузки берут на себе ребра. Потому в межпозвоночных дисках грудного отдела позвоночника редко случаются дегенеративные и дистрофические изменения.
- Поясничный остеохондроз чаще возникает у людей в возрасте за сорок лет от сидячего и малоподвижного образа жизни. Для него характерны сильные боли в пояснице, пережимание нервов и артерий органов брюшной полости, множество сопутствующих диагнозов внутренних органов.
Стадии заболевания
В зависимости от скорости течения, степени дегенеративных изменений, проявления симптомов можно выделить четыре стадии недуга:
- Начальная стадия характеризуется нестабильностью симптомов. Пациент еще не испытывает серьезных болевых ощущений. Изредка возможна “простреливающая” боль в пораженном участке спины.
- Для второй стадии характерно значительное ухудшение взаимодействия позвонков из-за прогрессирования дегенеративных процессов в межпозвонковых дисках. Развитие заболевания на этой стадии провоцируется неправильными физическим нагрузками, сидячим и малоподвижным образом жизни.
- На третьей стадии могу начать развиваться межпозвонковые грыжи (некоторых пациентов эта участь минует). В некоторых случаях имеют место быть сильные боли в спине. Развиваются сопутствующие диагнозы, которые так или иначе затрагивают все системы организма. Симптоматика меняется в зависимости от местоположения грыжи и локализации хондроза.
- Четвертая стадия – самая тяжелая. Пациент не в состоянии вести полноценный образ жизни и наслаждаться свободой движения. Почти все позы, занимаемые телом, приносят острую боль в месте локализации остеохондроза. На этой стадии может идти речь о назначении пациенту инвалидности.
Причины возникновения
Остеохондроз приносит много страданий, ухудшает качество жизни, может привести к полному или частичному обездвиживанию пациента и инвалидности. Каковы же причины появления этого недуга? Они следующие:
- Малоподвижный образ жизни, статичное сидение или лежание в одной позе. Мышцы атрофируются, позвонки истирают хрящи и диски между друг другом. Такой процесс может длиться годами, но неизбежно приведет к остеохондрозу.
- Современные юноши и девушки посещают спортзал и выполняют упражнения со штангой и гантелями, неправильное выполнение которых ведет к хроническим заболеваниям позвоночника. Например, неправильная техника выполнения упражнения “приседание со штангой” преподнесла хирургам и ортопедам десятки тысяч молодых остеохондрозников и сколиозников в стадии обострения.
- Люди, которые вынуждены в силу своей профессиональной деятельности много часов подряд сидеть за столом в одной позе – тоже в группе риска. По статистике ВОЗ, именно офисные служащие составляют львиную долю среди пациентов с остеохондрозом.

Основные симптомы шейного остеохондроза
Позвонки шейного отдела позвоночника постепенно теряют жидкость, становятся хрупкими. Вследствие этого процесса происходит сдавливание вен и артерий. Нарушается питание мозга и впоследствии отмирание его клеток. Максимальное отрицательное действие шейный остеохондроз оказывает на участок мозга, ответственный за деятельность сердечной мышцы. Часто пережимается зрительный или слуховой нерв, что ведет к потере зрения и ухудшению слуха.
Виды шейного остеохондроза:
- корешковый, или так называемый “шейный радикулит” – для него характерны в первую очередь сильные боли в области затылка, шеи, головы;
- ирритативно-рефлекторный – дискомфорт в груди, спине, онемение пальцев рук;
- кардиальный, для которого характерны симптомы сердечно-сосудистых заболеваний.
Точно поставить диагноз может только врач-ортопед или хирург. Независимо от вида шейного остеохондроза, лечение будет практически идентичным.

Основные симптомы остеохондроза грудного отдела позвоночника
Самый редкий тип заболевания. Симптоматика остеохондроза грудного отдела позвоночника характерна для множества иных заболеваний. Неопытный врач часто может диагностировать аритмию, стенокардию, кардиомиопатию (до получения результатов ЭКГ), панкреатит или даже гастрит. Сообщить точную информацию о виде остеохондроза грудного отдела может только опытный ортопед или спинальный хирург.
При выраженном патологическом процессе происходит нарушение работы участков спинного мозга. Основные признаки остеохондроза грудного отдела позвоночника:
- Дорсаго – острые, невыносимые боли в грудной клетке, ощущение нехватки воздуха, пациенту кажется, будто он задыхается или сбит сердечный ритм.
- Дорсалгия – пациент испытывает меньший дискомфорт, чем при дорсаго. Боль носит менее явный характер и отдает в кисти рук, пальцы (поэтому врачи часто путают симптоматику с заболеваниями сердечно-сосудистой системы).
Самый распространенный вид остеохондроза – поясничного отдела. Это связано с тем, что именно низ спины испытывает наибольшую нагрузку в процессе ежедневной жизнедеятельности.
На первой стадии основным симптомом является легкое потягивание в пояснице. Люди редко придают значение столь легким недомоганиям. По мере истирания межпозвонковых дисков нарастает и негативная симптоматика. В частности, пациент больше не может долго лежать или сидеть в одной позе из-за болевых ощущений.
На третьей-четвертой стадии остеохондроза поясничного отдела возникают:
- люмбаго – резкая и внезапная боль, итогом которой может стать частичное обездвиживание больного;
- ишиас – одностороннее ущемление седалищного нерва;
- радикулит – передавливание нервных окончаний в поясничном отделе позвоночника;
- также часто наблюдается слабость нижних конечностей, атрофия мышц, венозный застой, нарушение половой функции и работы органов брюшной полости и малого таза;
- радикулоишемия – сбой кровообращения в результате сдавливания сосудов.

Генерализированный остеохондроз
Эта разновидность заболевания поражает не только позвоночник, но еще и суставы. Чаще всего плечевой и тазобедренный. Симптомы генерализированного остеохондроза носят неврологический характер, в редких случаях с поражениями внутренних органов вследствие нарушенного кровообращения.
В тазобедренном суставе болезнь проявляет себя изменениями хрящевой ткани, высыханием межсуставной жидкости. Со временем сустав частично, а затем и полностью теряет свою былую подвижность.

Полисегментарный остеохондроз
Проявления заболевания не в одном, а в нескольких участках тела. Например, часто бывает сочетание поражения третьего позвонка и двенадцатого – в этом случае остеохондроз будет считаться полисегментарным.
Терапия в этом случае будет точно такой же, как при стандартных признаках шейного либо грудного остеохондроза. Отлично проявила себя магнитотерапия и прочие физиопроцедуры при обострении болей и дискомфорта вследствие полисегментарного хондроза. Теперь вам известно, какие существуют виды остеохондроза позвоночника.
Медикаментозное лечение остеохондроза
Средства фармакологии для облегчения проявления симптомов остеохондроза можно подразделить на следующие группы:
- Противовоспалительные медикаментозные средства – для того, чтобы снять симптомы боли и отека с пораженной области. Бывают двух типов – нестероидные противовоспалительные препараты и глюкокортикостероиды.
- Обезболивающие лекарственные средства.
- Препараты-миорелаксанты для снятия спазмированности мышц.
- Хондопротекторы – лекарства для улучшения питания ткани хрящей.
- Витаминно-минеральные комплексы – для восстановления нормального кровообращения и активизации метаболизма.
- Лекарственные средства для улучшения и восстановления проводимости импульсов по нервным клеткам.
В некоторых случаях приходится прибегать к мочегонным средствам для снятия отеков с мышц и соединительной ткани между позвонками. Самостоятельно назначаться себе препараты строго запрещено – можно не только не вылечить, но еще и усугубить течение болезни.
Лечебная гимнастика и физкультура при остеохондрозе
Любой ортопед подтвердит важность физических упражнений в вопросе достижения ремиссии при хроническом течении остеохондроза.
Какой вид спорта при остеохондрозе безопасен? Лучше предпочесть плавание, стрейчинг, пилатес, бодифлекс – те направления, в которых нет резких движений. Травмоопасные виды боевых искусств и тяжелоатлетические виды спорта при остеохондрозе запрещены. Пациенту нельзя работать с весом более пяти килограммов.
Не стоит недооценивать пользу ежедневной утренней гимнастики. Она должна осуществляться не от случая к случаю, а на постоянной основе. Только в этом случае будет польза для позвоночника. Простые махи руками, “мельница”, “велосипед” – упражнения, знакомые всем с детства, помогут размять спину и снять болевые ощущения. Все движения необходимо выполнять максимально плавно и аккуратно во избежание травм.
Офисным служащим обязательно раз в час надо отрываться от компьютера и проводить разминку-пятиминутку. Это послужит отличной профилактикой и лечением уже имеющегося остеохондроза.
Массаж и мануальная терапия
Из всех видов лечения остеохондроза этот – самый приятный. От выбора специалиста зависит многое – и результат, и ощущения. Виды массажа при остеохондрозе – классический, точечный, баночный, аппаратный, медовый.
С мануальной терапией дело обстоит сложнее. Во-первых, эта процедура болезненна: часто пациенты мануалистов не могут сдержать крик от боли при проведении манипуляций с позвоночником. Во-вторых, при недостатке опыта у мануального терапевта эта процедура может быть опасна. Выбирайте специалистов с хорошими отзывами пациентов, с настоящим дипломом и богатым терапевтическим опытом.
fb.ru
Симптомы и лечение остеохондроза
Заболевания позвоночника в последние несколько лет приобрели масштабы пандемии и считаются серьезной медико – социальной проблемой. Согласно результатам медицинских исследований, проблемы с позвоночником испытывает каждый второй человек после 30 лет. В 70% случаях причиной боли в области позвоночника считается остеохондроз, который относится к неврологическим заболеваниям поражающих связочный аппарат позвоночного столба. Что такое остеохондроз, как развивается, какие симптомы и лечение остеохондроза, насколько опасна болезнь и как предотвратить ее развитие? Попробуем разобраться!
Что такое остеохондроз?
Остеохондроз – неврологическое заболевание, связанное с нарушением метаболизма, которое имеет хроническое течения и характеризуется дегенеративно – дистрофическими изменениями в области позвоночного столба. Болезнь поражает межпозвонковые диски, часто распространяется на связочный аппарат и костную структуру позвонков. В процессе развития происходит деформация межпозвоночных дисков со смещением позвонков, что приводит к тому, что нервные корешки защемляются, вызывая нетерпимую боль в области поражения. Остеохондроз может развиваться на протяжении нескольких лет, а патологические изменения способны проявится в любом отделе позвоночника.
В неврологии данную болезнь разделяют на несколько видов, каждый из которых имеет выраженную клиническую картину и требует незамедлительного лечения. Например, шейный остеохондроз – симптомы сопровождается тупой болью в шее, онемением конечностей и другими признаками, в то время как для грудного остеохондроза характерна боль за грудиной, нередко напоминающая сердечный приступ. При остеохондрозе поясницы нарушается работа внутренних органов, снижается чувствительность конечностей.
Остеохондроз: группа риска
Принято считать, что остеохондроз развивается в зрелом возрасте, но в последние несколько лет болезнь значительно помолодела и часто поражает молодых людей после 25 лет. Известно, что женщины в 2 раза чаще болеют остеохондрозом чем мужчины. Остеохондроз любого из отделов может появится практически у каждого человека, но в группе риска находятся люди, профессиональная деятельность которых связанна с малоподвижным образом жизни: водители, программисты, бухгалтеры, кассиры, офисные работники и другие. В группе риска к развитию остеохондроза также находятся те, кто страдает ожирением, беременные женщины, девушки, которые предпочитают носить высокие каблуки.

Люди высокого роста или те, кто имеют нарушенную осанку также подвержены остеохондрозу. Помимо этого, данный недуг часто диагностируется у спортсменов после разных спортивных травм. Если Вы оказались в группе риска, нужно как можно внимательней относится к своему здоровью и помнить, что любую болезнь намного проще предупредить чем лечить.
Степени остеохондроза
Как и любое другое заболевание, остеохондроз имеет свои стадии прогрессирования. Важно отметить, что остеохондроз развивается на протяжении нескольких лет и часто в народе называется «отложение солей». На начальных этапах развития болезни, человек не ощущает выраженных симптомов. Единственным признаком болезни может быть утренняя скованность по утрам.
На первой стадии болезни, межпозвоночные диски теряют свою упругость, снижается их высота.
Вторая стадия характеризуется образованием трещин в фиброзном кольце позвоночника. Человек ощущает острую и сильную боль в области поражения, также происходит ограничение подвижности позвоночника.
На третей стадии болезни происходит разрыв фиброзного кольца, когда полужидкое ядро межпозвоночного диска проникает в спинномозговой канал, раздражая нервные окончания. Признаки остеохондроза при разрыве фибринозного кольца выраженные и требуют незамедлительной помощи специалиста, иначе повышается риск инвалидизации.
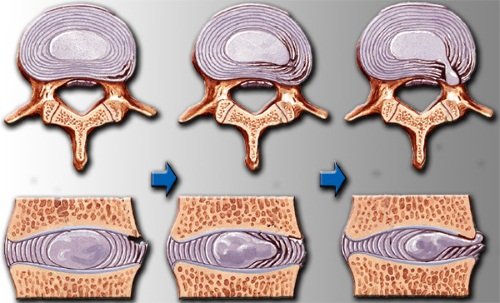
Четвертая степень остеохондроза характеризуется образованием остеофитов (наросты) между позвонками, которые полностью блокируют подвижность позвонков. По мере прогрессирования болезни, наростов становится все больше, что приводит к полному отсутствию их подвижности. Помимо образования остеофитов, происходит травматизация сосудов и нервов, которые проходят вблизи позвоночного столба. На данном этапе развития остеохондроза, лечение только хирургическое.
Причины остеохондроза
Существует не мало причин и предрасполагающих факторов к развитию остеохондроза. Среди которых можно отметить:
- травмы позвоночника;
- генетическая предрасположенность;
- нарушение обменных процессов;
- ожирение;
- хронические инфекционные болезни;
- физиологическое старение организма;
- тяжелый физический труд;
- постоянные нагрузки на позвоночник;
- плоскостопие;
- нарушение осанки.
Предрасполагающими факторы к развитию остеохондроза считаются:
- неправильное питание, излишнее употребление жирной, острой, соленой пищи;
- малоподвижный образ жизни;
- постоянная работа за компьютером;
- курение, употребление алкоголя;
- неправильная осанка;
- переохлаждение организма;
- ношение неудобной обуви;
- постоянные стрессы.

Виды остеохондроза
В неврологии остеохондроз разделяют на несколько видов:
- Поясничный остеохондроз.
- Шейный остеохондроз.
- Остеохондроз грудного отдела позвоночника.
- Распространённый остеохондроз (поражение нескольких отделов позвоночника).
Симптомы шейного остеохондроза
Шейный остеохондроз развивается на фоне нарушений метаболизма, при котором происходят патологическое изменения в межпозвонковых дисках и самых позвонках. Клинические признаки шейного остеохондроза немного отличаются от других видов болезни, поскольку при его развитии нарушается кровоснабжение в сосудах головного мозга, сдавливание нервных корешков. Для шейного остеохондроза характерно:
- Боль в области затылка, шее.
- Мышечная слабость.
- Появление хруста в шее при поворотах головой.
- Головная боль.
- Головокружение.
- Общая слабость.
- Хроническая усталость.
- Онемение конечностей.

Боль при шейном остеохондрозе практически всегда имеет ноющий характер. Локализация болевых ощущений распространяется не только на шею, но и затылок. Больным трудно держать голову, поворачивать ее в разные стороны. Головная боль при шейном остеохондрозе – верный спутник болезни, она может присутствовать постоянно или появляется периодами. Больные, страдающие шейным остеохондрозом часто жалуются на онемение конечностей, которое происходит за счет сдавливания нервных окончаний, которые отходят от головного мозга. Не редко, шейный остеохондроз симптомы приводят к снижению зрения, нарушению работы сердца, легких, поэтому лечение нужно проводить как можно быстрее и не допускать прогрессирование болезни.

Опасность шейного остеохондроза
Осложнения шейного остеохондроза довольно коварны, поскольку при его развитии наблюдается нарушение кровообращения к сосудам головного мозга, что может привести к развитию мигрени, вегетососудистой дистонии, повышенному АД, нарушению в работе дыхательной системы и сердца. В запущенных формах часто происходит сдавливание спинного мозга, что может вызвать смерть человека.
Своевременное и качественное лечение предотвратит развитие осложнений.
Симптомы грудного остеохондроза
Остеохондроз грудного отдела встречается намного реже. Клинические признаки недуга очень похожи на другие заболевания, поэтому данная патология требует тщательной диагностики. В грудном отделе содержится большое количество нервных окончаний отвечающих за работу внутренних органов, поэтому грудной остеохондроз, симптомы часто приводят к нарушению деятельности сердца, желудка и органов дыхания. Основными симптомами грудного остеохондроза считаются:
- Боль в области сердца, ребрах, груди, животе.
- Ограниченное дыхание, ощущение чувства тяжести в груди.
- Боль под лопатками.
- Расстройства ЖКТ: вздутие живота, приступ панкреатита, диарея.
- Онемение конечностей.
- Ощущение слабости в ногах и руках.
- Ощущение «ползанья мурашек» по телу.
- Ощущение сдавливания в грудной клетке.

Боль при остеохондрозе усиливается ночью, при ходьбе, кашле, чихании или любых движениях. Болевой синдром часто вызывает приступы панических атак, страх перед смертью, поскольку напоминают сердечный приступ. Отличить сердечный приступ от грудного остеохондроза можно, достаточно принять таблетку нитроглицерина. Если боль не утихла, значит причиной является остеохондроз грудного отдела. Проявление грудного остеохондроза напрямую зависит от локализации патологического процесса и компрессией спинномозговых корешков. В некоторых случаях, в патологический процесс вовлекаются не только межпозвоночные диски грудной клетки, но и позвонки шеи. В таких случаях пациенту ставится диагноз – шейно – грудной остеохондроз, который имеет выраженные симптомы и без современного лечения может привести к ряду осложнений и даже инвалидности человека.
Чем опасный грудной остеохондроз
Остеохондроз грудного отдела позвоночника часто напоминает симптомы других заболеваний, поэтому многие безуспешно лечат желудок, купируют несуществующие приступы стенокардии, устраняют симптомы холецистита, которых нет. В то время как лечебная терапия проводится неправильно, болезнь прогрессирует и часто имеет тяжелые последствия. Отсутствие лечения может привести к следующим осложнениям:
- протрузия грудного отдела позвоночника;
- компрессия спинного мозга;
- нарушения в работе внутренних органов;
- дискинезия желчного пузыря;
- межреберная невралгия.
Остеохондроз грудного отдела встречается намного реже чем другие его виды, но затруднение в его диагностике часто становится причиной развития осложнений. Только комплексное обследование и квалифицированная помощь врача поможет выявить болезнь и назначить правильное лечение.
Симптомы поясничного остеохондроза
Главный признак поясничного остеохондроза — боль в пояснице, которая усиливается после физических нагрузок. Основными признаками болезни считаются:
- Тупая или ноющая боль в пояснице, которая часто отдает в левую или правую ногу.
- Прострелы в пояснице.
- Покалывание в ногах.
Остеохондроз поясничного отдела позвоночника – симптомы, практически всегда усиливаются после физических нагрузок, переохлаждении организма или неловких движениях.
Осложнения поясничного остеохондроза
Серьезным осложнением болезни считается — компрессионная миелопатия, при которой происходит поражение спинного мозга. Еще одним сложным последствием болезни считается — синдром «конского хвоста», который развивается на фоне поражения нервных корешков первого позвонка. Данное осложнение может привести к параличу нижних конечностей.
Опасность любого вида хронического остеохондроза заключается в том, что его сложно диагностировать, поскольку вначале врачи обращают внимание на нарушения в работе внутренних органов.
Диагностика остеохондроза
Назначить эффективное лечение не возможно без результатов диагностики. Как правило, комплекс диагностических мероприятий должно назначаться врачом ортопедом, невропатологом или вертебрологом. Первичная консультация у любого из этих специалистов проводится из сбора анамнеза, изучении истории болезни, полного осмотра пациента. С целью выявить причину и поставить заключительный диагноз врач назначает следующие методы диагностики:
Рентгенография позвоночника – позволяет выявить патологические изменения в позвоночном столбе и его сегментах. Рентгенологический снимок позволяет выявить атрофию межпозвоночных дисков, остеофитов, изменение формы позвонков и другие нарушения.
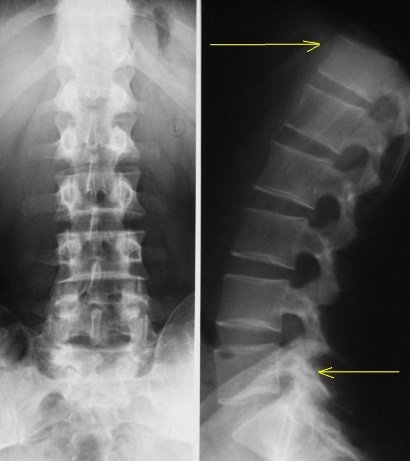
Компьютерная томография (КТ) и магнитно-ядерный резонанс (МРТ) – информативные и современные методы исследования с минимальным количеством противопоказаний, которые позволяют не только выявить повреждения позвоночника, но и определить другие нарушения в организме человека.
Диагностика хронического остеохондроза крайне необходима для комплексной оценки состояния здоровья человека, а также постановления точного диагноза и назначения лечебной терапии.
Как лечить остеохондроз
Лечение остеохондроза должно проводиться комплексно под присмотром врача. Лечебная терапия любого из вида остеохондроза включает:
- постельный режим;
- медикаментозная терапия;
- мануальная терапия;
- лечебная гимнастика;
- диета;
- нетрадиционные методы.

В случаях неэффективности консервативного лечения или, когда болезнь запущена и сопровождается сдавливанием корешков спинного мозга, тогда лечение только хирургическое. Курс лечения или реабилитационный период после оперативного лечения остеохондроза зависит от многих факторов и может длится до 1 года и больше. Соблюдение рекомендации врача в период ремиссии болезни, позволяет уменьшить частоту обострений.
Медикаментозное лечение остеохондроза
Лечение остеохондроза аптечными препаратами направлено на купирование болевого синдрома, улучшение микроциркуляции крови, обеспечение организма необходимыми питательными веществами, а также восстановление или предотвращение разрушения тканей позвоночника. Симптоматическое лечение включает прием следующих лекарственных препаратов:
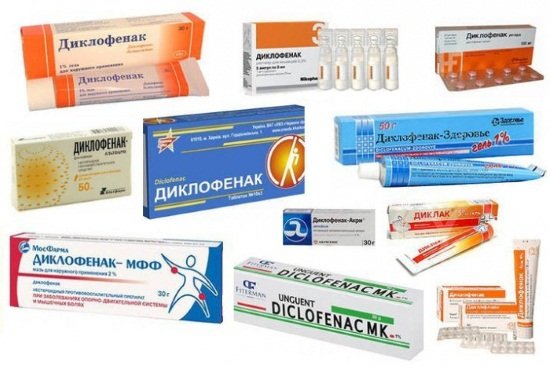
1. Противовоспалительные нестероидные препараты: Диклофенак, Ибупрофен, Реопирин, Пироксикам. Действие этих препаратов направлено на снижение воспалительного процесса в позвоночнике, купирование боли.
2. Спазмолитики. Уменьшают болевой синдром, снимают спазм мышц: Дротоверин, Сирдалуд, Миоластан и др.;
3. Антиоксидантные препараты: витамин С, Мексидол, витамины группы В (Нейрорубин, Нейровитан, Неуробекс и др;)
4. Препараты, улучшающие микроциркуляцию крови: Трентал, Теоникол, Актовегин, никотиновая кислота и др.).
5. Хондропротекторы: Терафлекс, Хондроксид, Структум. Действие таких препаратов направлено на регуляцию обменных процессов в организме и быструю регенерацию хрящей позвоночника.
Лекарства от остеохондроза выпускаются в форме таблеток, мазей или уколов. Хороший результат можно получить от применения мазей, гелей. Мазь при остеохондрозе позволяет улучшить кровообращение к мышцам спины, снять боль, расслабить мышцы, снять боль. Фармакологическая промышленность представляет большое количество средств для наружного применения (мазь, гель, крем), которые в своем составе содержат различные компоненты синтетического или растительного происхождения. Наиболее эффективными в лечении остеохондроза считается мазь со змеиным или пчелиным ядом (Випроксин, Апизартрон и другие). Данные мази обладают согревающим, раздражающим и обезболивающим действием. Также мазь Финалгон, Фастум гель. Для усиления эффекта рекомендуется применять мазь с хондропротекторным действием Терафлекс, Хондроксид. Мази или другие средства для наружного применения можно использовать как в период обострения, так и в профилактических целях, когда болевой синдром отсутствует или проявляется после физических нагрузок. Курс лечения и дозы лекарственных препаратов назначается индивидуально каждому пациенту, в соответствии с возрастом, степенью болезни и видом остеохондроза.
Лечебная физкультура при остеохондрозе
Помимо приема лекарственных препаратов, особое место в лечении остеохондроза отводится лечебной физкультуре (ЛФК), которая при регулярном проведении дает превосходные результаты. Физические упражнения при остеохондрозе позволяют укрепить мышцы спины, уменьшить нагрузку на позвоночник, улучшить кровообращение, увеличить гибкость и эластичность мышц и связок. Лечебная физкультура оказывает положительное воздействие на весь позвоночник. Рассмотрим несколько простых упражнений, которые можно использовать как в лечебных, так и профилактических целях:
Упражнение 1. Кончики четырех пальцев рук поставьте на лоб друг против друга, легкими и мягкими движениями надавливайте на кожу по всей длине лба на протяжении 30 сек. Такие же движения можно проделать на виске и шее в поперечном направлении. Данное упражнение поможет улучшить кровообращение.

Упражнение 2. Сядьте на стул, спина ровная, медленными движениями немного отведите голову назад, придерживая подбородок и затылок ладонями. Попробуйте немного надавить на подбородок, поверните голову вправо, затем влево, вверх, вниз. Выполнять упражнение не более 1 минуты.

Упражнение 3. Поднимите плечи вверх, при этом старайтесь достать ими до ушей, затем медленно опускайте в привычное положение. Проделывать такие упражнения нужно на протяжении 15 сек чередуя — одно плечо вверх, другое — вниз. После чего разотрите ладонями шею.

Упражнение 4. Встаньте ровно, ноги на ширине плеч. Медленными и плавными движениями наклоняйте голову в право, затем влево, вниз и назад. На каждое положение отведите 10 секунд. Такие наклоны головы нужно выполнить по 15 раз в каждую сторону.
Существуют и другие лечебные упражнения для лечения и профилактики остеохондроза, которые должны быть разработаны врачом для каждого пациента. Особое внимание нужно уделить физкультуре при грудном остеохондрозе, поскольку неправильно проведенные упражнения могут навредить здоровью и еще больше усугубить течение болезни.

В комплексе с лечебными упражнениями, больным с остеохондрозом назначают различные процедуры, которые положительно воздействуют на позвоночник, улучшают его гибкость, снимают боль. Хороший эффект можно получить от следующих процедур:
- Физиотерапия: дарсонвализация, электрофорез, массаж, тепловое лечение, грязелечение. Такие процедуры позволяют уменьшить болевой синдром, снизить воспаление и отека в тканях.
- Рефлекторная терапия: иглоукалывание, массаж банками, горчичники, йодная сетка.
- Мануальное лечение.
Только комплексное лечение остеохондроза поможет уменьшить симптомы болезни, убрать болевой синдром в позвоночнике, предотвратить дальнейшее разрушение межпозвоночных дисков.
Диета при остеохондрозе
Не менее важным в лечении остеохондроза считается питание, которое поможет не только повысить эффективность лекарств, но и уменьшит негативные проявления и воздействия на позвоночник. Диета при остеохондрозе не имеет каких – либо значительных ограничений, ее можно отнести к правильному и сбалансированному питанию с минимальным количеством соли. Употребляемые продукты питания должны обеспечивать организм всеми необходимыми веществами, которые участвуют в синтезе хрящевой ткани позвоночника. Важно следить за получением организма жидкости, так как ее недостаток может привести к патологическим изменениям в хрящевой ткани.
Питание при остеохондрозе должно содержать большое количество овощей, фруктов, которые нужно употреблять серыми или в отварном виде. Больным рекомендуется употреблять как можно больше молочных и кисломолочных продуктов, также орехи, мясо свинины или говядины, рыба, мед, сливочное масло. Рекомендуется как можно больше времени проводить на свежем воздухе, принимать солнечные ванны, которые являются источником витамина D.

Больным с остеохондрозом нужно отказаться от острых, жирных, жаренных блюд, также копченостей и соленых продуктов. Правильное и полезное питание поможет не только снизить симптомы остеохондроза, но и улучшить общее состояние организма.
Лечение остеохондроза народными средствами
Остеохондроз – достаточно коварная болезнь, которая способна причинять сильную боль при малейших движениях. Лечить остеохондроз трудно, иногда на это уходит не один месяц или год. Вместе с традиционным лечением, многие обращаются за помощью к народной медицине, которая в своем арсенале имеет не один десяток рецептов для лечения этого недуга. Рассмотрим несколько рецептов, которые помогут снять боль при остеохондрозе, тем самым улучшить состояние человека и уменьшить развитие болезни:
Рецепт 1. Для приготовления понадобится морская соль, которую нужно растворить в литре воды, довести до кипения, охладить. Готовым раствором нужно растирать шею, позвоночник. Можно делать компрессы.
Рецепт 2. Сок хрена в лечении остеохондроза. Эффективный и достаточно простой рецепт. Возьмите 50 мил сока из хрена и 50 мил водки, размешайте и втирайте в больные места. Такой рецепт особенно действенный при шейном остеохондрозе. После растирания, нужно хорошо укутать шею.
Рецепт 3. Хвойные ванны. Для приготовления ванны возьмите 500г хвои, залейте ее 2-мя литрами воды, вскипятите, остудите и добавьте отвар в ванну. Принимать такие ванны нужно 3 – 4 раза в неделю.

Рецепт 4. Растирка из редьки и меда. Для приготовления понадобится сок редьки и 100 гр. натурального меда. Все хорошенько перемешать и растирать больные участки перед сном.
Остеохондроз невозможно вылечить народными средствами, поэтому они могут только дополнить основное лечение, уменьшить болевой синдром, продлить период ремиссии болезни.
Хирургическое лечение остеохондроза
В случаи, когда консервативное лечение не дает положительных результатов или больной слишком поздно обратился к врачам, когда в позвоночнике произошли необратимые изменения и болезнь обрела 3-ю или 4-ю стадию развития, врач назначает оперативное лечение. Хирургическое вмешательство имеет ряд рисков, требует длительного реабилитационного периода. Кроме того, чем старше пациент, тем больше риск после операции. Существует несколько видов хирургического лечения остеохондроза, среди которых можно выделить следующие:
Дискэктомия – заключается в удалении межпозвонкового диска без иссечения позвонков. Микродискэктомия – проводится под визуальным контролем микроскопа. Такая операция относится к малоинвазивным. В процессе, удаляется грыжа диска, без травматызации других структур позвоночника.
Лазерная реконструкция дисков – стимулирует рост хрящевых тканей, замедляет разрушение позвонков. В процессе делается прокол диска и его облучение лазерными лучами. Период восстановления после такой процедуры достаточно длительный и не дает 100% результата.
Динамическая стабилизация позвоночника — актуальный метод оперативного лечения, который состоит из внедрения силиконового имплантата между позвонками. Такая операция позволяет снизить нагрузку на позвоночник. Выполняется такая процедура при тяжелых повреждениях позвоночника, переломах или вывихах позвонков, которые развились на фоне остеохондроза. После операции появляется риск развития рубцовых соединений, а также нагрузки на другие отделы позвоночника.

Послеоперационный период оперативного вмешательства длится достаточно долго и напрямую зависит как от качества проведенной операции, так и от самого человека и его организма. Соблюдение рекомендаций врача, здоровый образ жизни, позволит в несколько раз сократить риск осложнений после операции. Исходя из этого можно сделать вывод, что не существует такой операции, которая на 100% сможет вылечить остеохондроз. Каждый из методов хирургического вмешательства имеет свои осложнения. Выбор операции остается за лечащим врачом.
Профилактика остеохондроза
Профилактика остеохондроза должна проводится задолго до его развития и проявления болевых ощущений в области позвоночника. Здоровый и активный образ жизни, правильное питание, забота о собственном здоровье поможет не допустить развитие остеохондроза. В случаи первых проявлений болезни, нужно как можно быстрее обращаться к врачу. Только своевременное лечение под присмотром врача поможет не допустить осложнений остеохондроза, сохранить функции позвоночника, тем самым уберечь человека от остеохондроза.
antirodinka.ru
симптомы, причины возникновения заболевания, варианты лечения, возможные осложнения, советы специалистов
Самой распространенной формой болезни позвоночника является остеохондроз. Данное заболевание относительно легко поддается лечению, если заметить его на ранних стадиях. В дальнейшем возникают тяжелые (иногда даже необратимые последствия). Чаще всего причинами являются неблагоприятная наследственность и возрастные изменения структуры костной ткани. Спровоцировать патологию могут инфекции, травмы, искривление позвоночника, ношение тяжестей и просто длительное пребывание в неудобном положении.
Симптомы остеохондроза
В медицинской практике выделяют грудной, крестцово-копчиковый, шейный и поясничный остеохондроз. Типичными признаками последнего являются частые головокружения, парезы, напряжение мышц шеи и верхних конечностей, шейные прострелы. Прострел представляет собой интенсивную боль, которая ощущается при движениях головы. Человек не может нормально двигать шеей и занимает наименее болезненное положение. Спровоцировать симптом может перенапряжение, длительное пребывание в неудобном положении. Симптомы и последствия остеохондроза, кстати, часто связаны. Так, при патологии подобной локализации может ухудшаться зрение, также характерны обмороки и различные признаки нарушения мозговой деятельности вследствие недостаточного кровоснабжения.
Редкой формой заболевания является грудной остеохондроз. Болезнь трудно диагностировать, потому что болезненные ощущения в этой части позвоночника отсутствуют. Чаще всего дискомфорт ощущается под лопатками, поэтому и воспринимается как симптом болезней сердца, дыхательной системы или почек. Поэтому больные обращаются не к тому специалисту, который на самом деле может помочь. Последствиями грудного остеохондроза являются нарушение функций ЖКТ, органов дыхания и сердца, ведь в этой части организма сосредоточены некоторые центры, которые отвечают за нормальную работу внутренних органов. Симптомами являются грудные прострелы.

Наиболее подвержен риску развития остеохондроза поясничный отдел. Эта область очень подвижна, на нее воздействуют значительные нагрузки. Начало болезни нередко не сопровождается никакими симптомами. Остеохондроз начинается с чувства усталости и незначительного дискомфорта, но со временем дискомфорт усиливается. Часто дополнительно появляются симптомы шейного остеохондроза. Последствия при этом самые неблагоприятные.
Крестцово-копчиковая форма болезни редко проявляется самостоятельно. Очень часто патология сопровождается поясничным остеохондрозом. Симптомы очень похожи. Часто при крестцово-копчиковом остеохондрозе немеют нижние конечности, появляются болезненные ощущения в соответствующем отделе, парезы мышц голени.
Последствия остеохондроза
При остеохондрозе человек всегда жалуется на боль, которая сопровождается многими другими неприятными симптомами и сопутствующими заболеваниями. Тяжелым осложнением является нарушение работы сосудов, сдавливание седалищного нерва, радикулит, межпозвоночная грыжа и другие сложные патологии. Игнорирование симптомов заболевания и неадекватное лечение (отказ от традиционной терапии, позднее обращение к врачу, несоблюдение отдельных рекомендаций специалиста, неверно поставленный диагноз) могут привести к тому, что к основному диагнозу добавятся несколько второстепенных, но не менее опасных для здоровья патологий.
Сильные головные боли
Последствием остеохондроза шейного отдела позвоночника являются сильные головные боли. Именно там находится артерия, которая обеспечивает достаточное поступление крови и кислорода в мозг. По мере развития болезни позвоночные диски теряют амортизирующие функции, так, что даже незначительные нагрузки провоцируют их смещение. В результате патологически разрастаются костные образования, диски смещаются и оказывают значительное давление на артерию. Это последствие остеохондроза шейного отдела (3 степени или даже ранее) ощущает большинство пациентов.
Мигрени при заболеваниях позвоночника связаны со сдавливанием нервов и артерий, гипертензивным синдромом (комплексом симптомов, обусловленных повышением внутричерепного давления), защемлением нервных окончаний и мышечным спазмом. Обычно приступы боли возникают при движениях и поворотах головы, возможна рвота, тошнота, повышенное давление, раздражительность, чувство слабости в теле. Иногда могут наблюдаться боли в плечах и лопатках, нарушаться функции сердца и сосудов (как осложнение шейного остеохондроза).

При деформации позвоночника боли имеют односторонний, распирающий характер. Для купирования можно применять мази с разогревающим эффектом (“Финалгон”, “Капсикам”), чтобы усилить кровообращение в мышцах шеи, снимая болевые спазмы. При сильных болях нужно лечь в постель и полностью расслабить мышцы позвоночника. Проводить массаж во время приступа нежелательно. Это ускоряет ток крови, но не действует на очаг возникновения боли. Вследствие этого самочувствие больного может ухудшиться. Допустимы холодные компрессы.
Ухудшение остроты зрения
Какие последствия шейного остеохондроза могут быть? Список довольно обширный. Последствием шейного остеохондроза (если не лечить болезнь долго время) является ухудшение зрения, потому что в данном отделе находятся артерии, обеспечивающие кровоснабжение центральных зрительных структур. Компрессия вызывает нарушение функционирования многих отделов мозга, в том числе снижается острота зрения. Уровень кислорода в тканях мозга падает, ухудшается проводимость нервных импульсов. Это свидетельствует об осложненном течении патологии и нуждается в скорейшем лечении.
Также последствием остеохондроза шейного отдела является синдром позвоночной артерии. Для этого синдрома характерны раздвоение зрения, головокружение, тошнота и рвота, боль в глазах и напряжение, потемнение в глазах, туман, мелькание черных точек и разноцветных пятен перед глазами. Обследование при таких симптомах покажет, что артериальные сосуды сетчатки сужены, возможна отечность зрительного нерва, иногда на фоне развивается глаукома, которая сопровождается болью и чувством распирания из-за повышенного внутриглазного давления.
Ухудшение слуха
Последствием остеохондроза шейного отдела позвоночника является снижение слуха на 25-30 %, периодические головокружения и звон в ушах. Такие симптомы возникают вследствие компрессии нервных корешков. Улучшить слух можно с помощью специальных упражнений, например прослушивания музыки или телевизора на незначительной громкости. Положительный эффект дает и массаж ушных раковин. При первых же признаках ухудшения слуха необходимо обратиться в больницу, потому что частичная глухота является частым осложнением остеохондроза.
Радикулит (радикулопатия)
Заболевание поражает около 10 % пациентов в возрасте старше 40 лет. Болезнь поражает нервы спинного мозга, возникают парезы, расстройство чувствительности и боль. Результатом патологических изменений в позвоночнике является компрессия кровеносных сосудов, спинномозговых корешков и спинного мозга, то есть ухудшается кровообращение. Вследствие плохого притока крови может развиться паралич конечностей, неврологические синдромы и нарушение функций головного мозга. Могут развиться разные формы заболевания, которые имеют различные симптомы. Для лечения назначаются обезболивающие, транквилизаторы и анальгетики, а также новокаин-гидрокортизоновые блокады. В сложных случаях показана инфузионная терапия.

Приступы боли (люмбаго)
Люмбаго — последствие остеохондроза, если не лечить патологию. Характеризуется состояние острой болью в пояснице, вызванной раздражением нервов и компрессией спинного мозга. Самая сильная боль отмечается в начале приступа. Длится она приблизительно 30 минут, но иногда может продолжаться и несколько часов. После интенсивность спазмов идет на спад. Следующий приступ обычно наступает ночью и проходит только на седьмые сутки. При своевременной терапии неприятные симптомы люмбаго исчезают через 5-8 недель.
Проявлением люмбаго могут стать спазмы мышц спины, острая боль в пояснице, снижение двигательных функций. Главным симптомом являются пульсирующие, покалывающие или простреливающие боли, которые отдают в бедро, ягодицу, спинные мышцы. Приступ часто дополняет «синдром конского хвоста». При этом появляется слабость в одной или двух ногах, онемение, нарушается работа пищеварительной и мочеполовой систем (задержка мочи или непроизвольное мочеиспускание, кишечная непроходимость). Люмбаго может быть последствием остеохондроза грудного отдела позвоночника. Синдром возникает и при других локализациях заболевания.
Последствием остеохондроза поясничного отдела может быть люмбалгия. При этом началу приступа предшествуют травмы поясницы, переохлаждение или сильные нагрузки на позвоночник. Длится патологическое состояние от месяца до нескольких лет. Основной задачей при лечении боли является облегчение симптомов и предупреждение новых приступов. Поэтому при первых признаках патологии нужно отправляться к врачу. Лечение люмбаго проводится противовоспалительными мазями и свечами (“Ибупрофен”, “Диклофенак”, “Фастум гель”), препаратами против спазмов мышц (“Спазган”, “Папаверин”) и инъекциями. В течение всего курса терапии (одна неделя) нужно соблюдать постельный режим.
Ишиас: симптомы и лечение
Какие последствия остеохондроза могут появиться? Нередко у пациентов диагностируют ишиас, то есть сдавливание седалищного нерва в области крестца, которое сопровождается комплексом симптомов. При защемлении возникают сильные боли, которые отдают в бедро или ягодицу, а также нижнюю часть ноги. Симптомами являются скованность мышц, ноющая боль в разных частях тела, спазмы и напряжение мышц поясницы, обострение боли при движениях, чихании или кашле, а также смене положения тела, простреливающие боли, интенсивность которых может возрасти до такой степени, что больной не может ходить или даже спать. Также уменьшается чувствительность в нижних конечностях и в тазу, может проявиться атрофия мышц (обычно при этом худеет одна нога).

Ишиас связываются с остеохондрозом поясницы или крестца, грыжей межпозвоночных дисков (другим последствием остеохондроза). Болезнь может проявляться вследствие больших нагрузок на спину, разрушения тканей позвоночного столба, повреждения седалищного нерва вследствие травмы, различных инфекционных заболеваний, высоких показателей сахара в крови, онкологических болезней и так далее. Как правило, ишиас вызывает чувство «мурашек», потерю чувствительности пальцев ног и голени, проблемы с поднятием туловища, трудности при длительном нахождении на ногах, полный или частичный паралич нижних конечностей, слабость в мышцах. Лечение должно быть направлено на причины возникновения патологического состояния.
Вегето-сосудистая дистония
Такой диагноз ставят 90% пациентов. Вегето-сосудистой дистонией называют синдром, который характеризуется нарушением вегетативных функций внутренних органов из-за сбоев в работе ЦНС. Это тоже может быть последствием остеохондроза позвоночника. ВСД может сопровождаться неврозами, депрессией и другими расстройствами. Появлению дистонии во многих случаях предшествует неправильное лечение шейного остеохондроза. Эти два заболевания повышают риск возникновения других патологий.
ВСД при шейном остеохондрозе проявляется болями в мышцах и позвоночнике, общей слабостью, внезапными изменениями температуры тела, нарушением половой функции, частыми скачками АД, судорогами и онемением конечностей, болями в затылке, которые носят стреляющий характер, нарушением теплообмена.
Основной целью лечения является остановка разрушительных процессов в костных и хрящевых тканях позвоночника. На постоянной основе рекомендована лечебная физкультура, посещение бассейна и массажи. Снимает основные симптомы ВСД мануальная терапия. Медикаментозное лечение включает прием противовоспалительных (“Ибупрофен”, “Диклофенак”), хондропротекторов (“Терафлекс”, “Структум”, “Артра”) и анальгетиков (“Найз”, “Этодин Форт”, “Кетанов”). Для устранения симптомов показаны успокаивающие, антиоксиданты. При приступах паники или нервных расстройствах используют антидепрессанты (“Грандаксин”, “Паксил”, “Ноофен”) и транквилизаторы.
Заболевания мочеполовой сферы
Последствием остеохондроза 3 степени могут стать различного рода патологии мочеполовой системы. Часто у больных появляются боли в мочевом пузыре, области паха, в нижней части живота, расстройства мочеиспускания (неполное освобождение мочевого пузыря, задержка мочи или непроизвольное мочеиспускание, жжение, слишком частое мочеиспускание), дисфункция мочевого пузыря, снижение потенции у мужчин, слабое половое влечение у женщин, нерегулярный менструальный цикл. У большинства пациентов эти симптомы полностью проходили только после комплексного лечения остеохондроза.
Связь между заболеваниями позвоночника и мочеполовой сферой диагностируется неспроста. Подтверждением являются выраженные клинические признаки дегенеративных процессов в тканях позвоночника, одновременное проявление симптомов. Не рекомендуется при подозрении на остеохондроз или заболевания мочеполовой сферы заниматься самолечением. Важно помнить, что только врач может провести полную диагностику, выявить связи между патологиями и назначить комплексное лечение.
Межпозвоночные грыжи
Симптомы при межпозвоночной грыже зависят от локализации проблемы. Это последствие остеохондроза отличается мышечной слабостью в руках и плечах, простреливающими болями в верхних конечностях, онемением грудной стенки и плеч, если сдавливаются корешки спинного мозга в грудном или шейном отделе. При поясничной грыже боли ощущаются в одной ноге, беспокоят постоянно или только периодически, имеют приступообразный характер, нередко появляются при длительном нахождении в положении сидя. Неприятные ощущения пропадают или уменьшаются по мере расслабления позвоночника, но усиливаются при неосторожном движении, кашле или чихании.
В большинстве случаев (приблизительно в 80 %) терапия неосложненной грыжи не требует хирургического вмешательства. В течение шести-двенадцати месяцев она теряет влагу и уменьшается в размерах. Вместе с тем пропадают все неприятные симптомы патологии. Сократить срок высыхания грыжи нельзя. Это полностью естественный процесс.
Спондилоартроз
Хроническое заболевание позвоночника характеризуется дегенеративно-дистофическими изменениями в различных сегментах двигательного аппарата. Чаще всего патология затрагивает поясничный отдел. При развитии спондилоартроза появляются трещины в теле ядра, волокна фиброзного кольца разрушаются, а структура кровеносных сосудов изменяется. На ранних стадиях патология протекает без воспалительного процесса, но в дальнейшем болезнь может привести к образованию костных шпор и повреждению ткани. Спондилоартроз сопровождает остеохондроз, является возрастным заболеванием (обычно болезнь проявляется после тридцати-сорока лет).
Главным симптомом является ощущение дискомфорта в области поражения. Чаще боль имеет ноющий или тянущий характер. В состоянии покоя дискомфорт проходит, но при малейших движениях интенсивность боли увеличивается. Сначала боли только локальные, но уже на второй-третьей стадии дискомфорт ощущается в разных участках спины. Кроме того, наблюдаются симптомы, требующие комплексного лечения. Терапия основана на применении лекарственных препаратов (“Этодин Форт”, “Налгезин”, “Нурофен”), обеспечивающих купирование боли. Предпринимаются меры по снижению нагрузки на позвоночник.
Спондилез (выпячивание дисков)
Причины развития патологии такие же, как при спондилоартрозе. На ранних этапах это последствие остеохондроза может не проявляться никакими симптомами, но затем возникает тупая или ноющая боль в очаге поражения. По мере разрастания патологических образований появляются сильные боли в спине, а в случае осложнений возможно повреждение седалищного нерва, позвоночная грыжа, смещение позвонков. В основном болезнь поражает ткани шейного отдела, но иногда развивается и в других сегментах позвоночника.
Если спондилез является следствием остеохондроза шейного отдела, то возникают боли в области затылка, ощущение скованности мышц, боли в плече или локте, отдающие из шеи. Характерны потеря чувствительности пальцев, головные боли, звон в ушах, снижение остроты зрения. Последствие остеохондроза грудного отдела проявляется межреберной невралгией и затрудненным дыханием. При поясничном спондилезе характерна мышечная слабость, онемение ног, воспаление в седалищном нерве, поясничные боли, перемежающаяся хромота. При лечении важно замедлить разрушительные изменения в тканях позвоночника, устранить симптомы и улучшить кровоток. Терапия должна проводиться вместе с лечением остеохондроза.
Сужение позвоночного канала
Другое опасное последствие поясничного остеохондроза (или болезни другой локализации) — это сужение канала, которое может привести к инвалидности. Болезнь является последней (четвертой) стадией остеохондроза. Компрессия позвоночных структур препятствует нормальному току крови. Как последствие шейного остеохондроза (если не лечить болезнь вовремя), сужение характеризуется интенсивными головными болями, частыми головокружениями и обмороками, болями с одной или обеих сторон шеи, изменением чувствительности головы, шеи и рук, напряжением в верхний конечностях, параличом всего тела, проблемами с дыханием.
При стенозе (сужении канала) поясничного отдела боли в пояснице усиливаются при малейшем движении, а при расслаблении дискомфорт умеренный или вообще не ощущается. Также характерны чувство слабости и онемения в ногах, расстройства дефекации и мочеиспускания, боль по типу радикулита, которая облегчается в положении сидя или при наклоне вперед, хромота. Клиническая картина может со временем меняться, потому что симптомы в полной мере зависят от степени сдавливания дисков.
В составе комплексной терапии прописывают сосудистые (“Берлитонин”, “Винпоцетин”, “Актовегин”), противовоспалительные и анальгезирующие лекарства. Обязательно показаны физиотерапия, массажные процедуры, прием стероидных препаратов вместе с анестетиками. Для укрепления мышц показана физкультура. Сильные приступы можно снимать блокадами. Для этого вводят местные анестетики, которые снимают воспаление и отек. В некоторых случаях лечение не обходится без операции. Необходимо хирургическое вмешательство при частичном параличе, сильном обострении, долгом отсутствии какой-либо терапии, дисфункции органов малого таза или низкой эффективности консервативного лечения.
Советы специалистов в выборе тактики лечения
Схема терапии определяется в зависимости от того, какая болезнь вызвала симптомы и последствия. Врач может рекомендовать как консервативное лечение, так и оперативное. В любом случае необходим комплексный подход. Чаще всего лечение включается в себя мануальную и рефлексотерапию, различные виды водных массажей, ЛФК, лечебное питание, медикаментозную терапию, занятия с психологом, терапию с помощью лазера и ультразвука, вибростимуляцию, электростимуляцию, магнитостимуляцию и так далее. Посещение психолога или психотерапевта рекомендуется, если пациент самостоятельно не может поверить в возможность реабилитации. Как правило, ситуация улучшается уже после нескольких сеансов.
В составе медикаментозной терапии чаще всего назначаются местные обезболивающие (“Вольтарен”, “Диклофенак”, “Кетонал”), лекарства для улучшения микроциркуляции крови (“Гепарин”, “Варфарин”), препараты против спазмов (“Спазмалгон”, “Но-Шпа”), антиоксиданты (“Антиокс+”, “Глутаргин”), противовоспалительные средства (“Ибуфен”, “Нимесил”), корректоры психосоматических расстройств (“Персен”, “Тенотен”). В том случае если консервативная терапия не помогает, нужно прибегать к хирургическому вмешательству. Чаще всего во время операции производится удаление образовавшихся грыж или замена некоторых позвонков. Оперативным путем лечатся и многие последействия остеохондроза 3 степени (шейного отдела, крестцово-копчикового, поясничного или грудного).
Проблемы с позвоночником часто рекомендуют лечить народными методами. Различные целители уверяют, что эффективность народной медицины намного выше, да и вреда она не наносит. В случае с остеохондрозом единственные варианты нетрадиционного лечения должны касаться максимум ванн, специальных аппликаций или мазей. Лучше всего дополнять такими методами традиционное лечение, а не полностью отказываться от рекомендаций лечащего врача. Это связано с тем, что подобные патологии позвоночника впоследствии могут привести к полной инвалидности. Отказ от традиционной медицины не приведет ни к чему хорошему. Такой пациент вскоре столкнется с серьезными последствиями остеохондроза шейного отдела 3 степени, например, или другой формы болезни, некоторые из которых крайне тяжело поддаются терапии.
fb.ru


 Узнайте, может ли болеть желудок при остеохондрозе, как дифференцировать это состояние.
Узнайте, может ли болеть желудок при остеохондрозе, как дифференцировать это состояние. Ознакомьтесь, какие мази при остеохондрозе шейного отдела наиболее эффективны.
Ознакомьтесь, какие мази при остеохондрозе шейного отдела наиболее эффективны.






















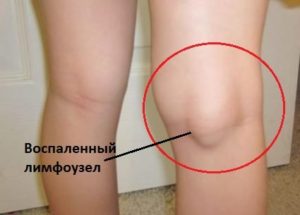







 Гнойный вид поражения лимфоузлов отличается ещё и тем, что общее состояние ухудшается резко, а воспаление быстро охватывает остальные участки тела. Негнойный характер поражения определённой зоны особенного дискомфорта не создаёт, но, учитывая, что проблемный участок находится сзади, то любые движения, связанные со сгибанием ног в коленях, вызывают боль.
Гнойный вид поражения лимфоузлов отличается ещё и тем, что общее состояние ухудшается резко, а воспаление быстро охватывает остальные участки тела. Негнойный характер поражения определённой зоны особенного дискомфорта не создаёт, но, учитывая, что проблемный участок находится сзади, то любые движения, связанные со сгибанием ног в коленях, вызывают боль.



















 Спондилез и спондилоартроз – приобретенные деформации позвоночника, обусловленные возрастными изменениями в организме человека.
Спондилез и спондилоартроз – приобретенные деформации позвоночника, обусловленные возрастными изменениями в организме человека.

 Дисфункция органов мочевыделительной системы возникает не сразу. У больных появляются трудности в начале акта мочеиспускания, происходит задержка мочи, исчезают позывы к опорожнению мочевого пузыря. В запущенных случаях снижается тонус мочевого сфинктера, и развивается недержание мочи.
Дисфункция органов мочевыделительной системы возникает не сразу. У больных появляются трудности в начале акта мочеиспускания, происходит задержка мочи, исчезают позывы к опорожнению мочевого пузыря. В запущенных случаях снижается тонус мочевого сфинктера, и развивается недержание мочи.



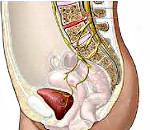

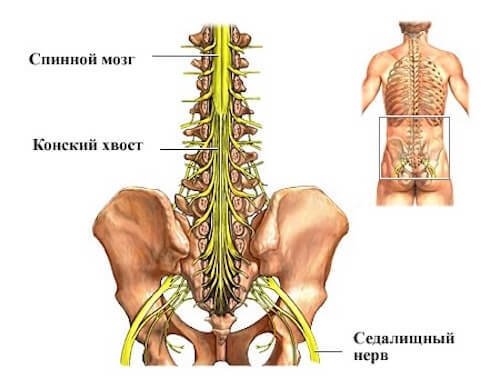
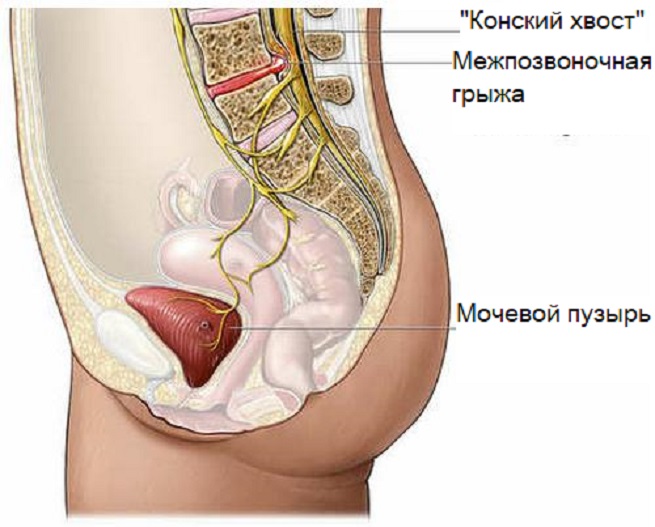
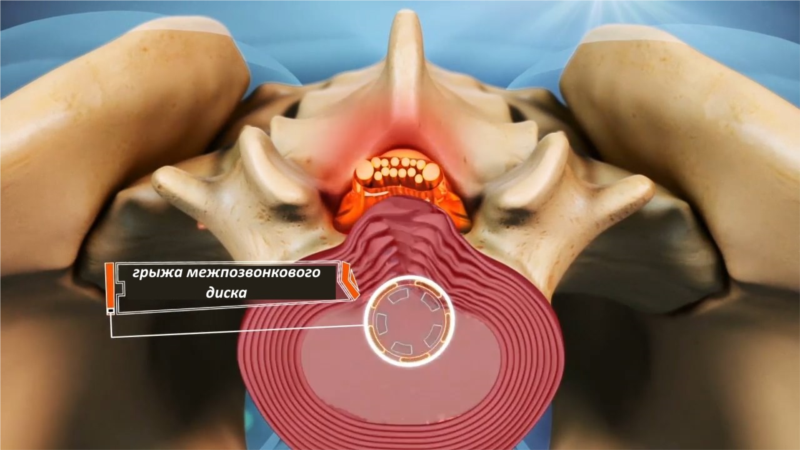
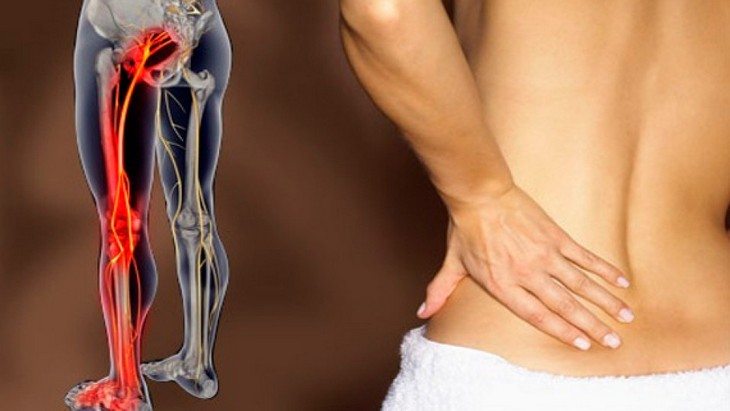


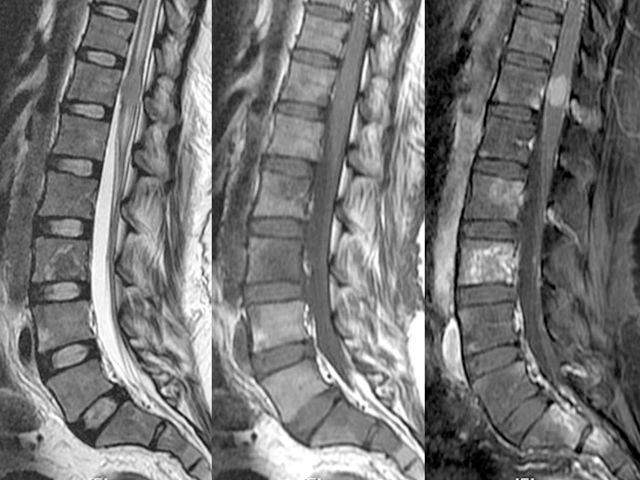



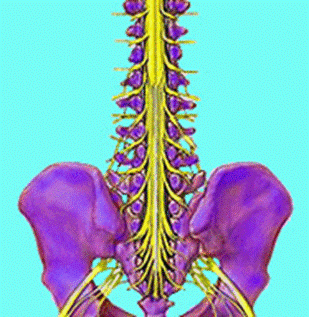





 У большинства пациентов, которые страдают синдромом конского хвоста, обнаруживаются нарушения в функционировании мочевого пузыря.
У большинства пациентов, которые страдают синдромом конского хвоста, обнаруживаются нарушения в функционировании мочевого пузыря. Для лечения синдрома конского хвоста также используются нейромидиаторы ГАМК.
Для лечения синдрома конского хвоста также используются нейромидиаторы ГАМК.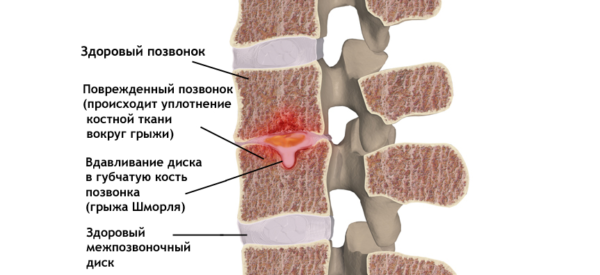
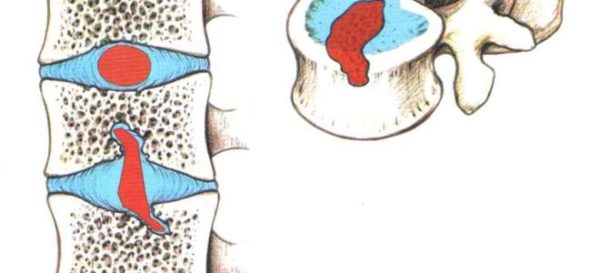
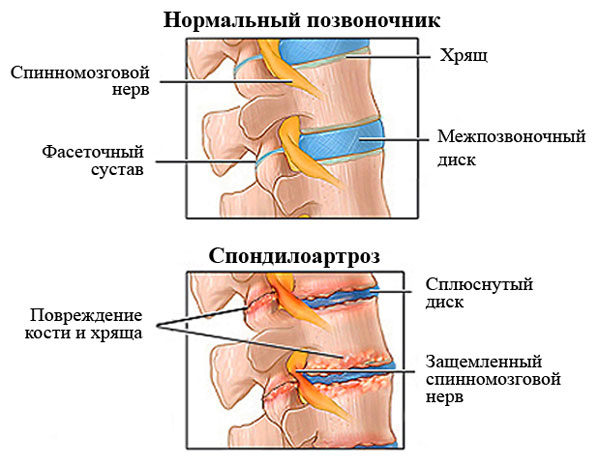
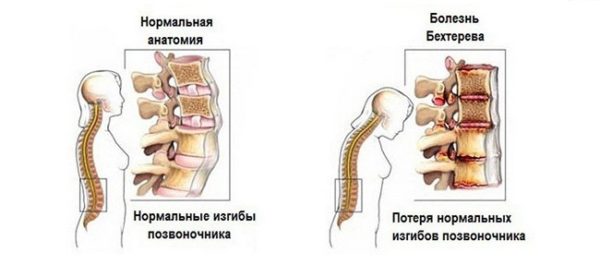



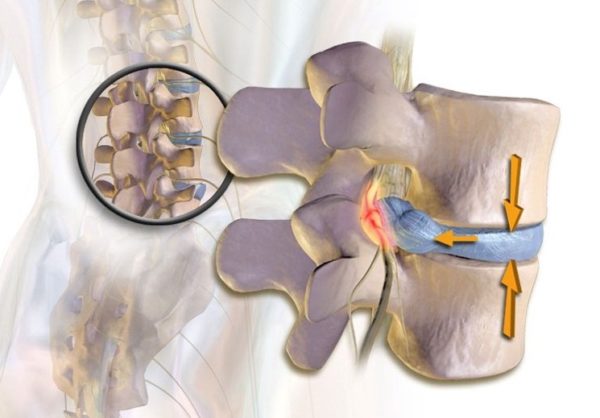
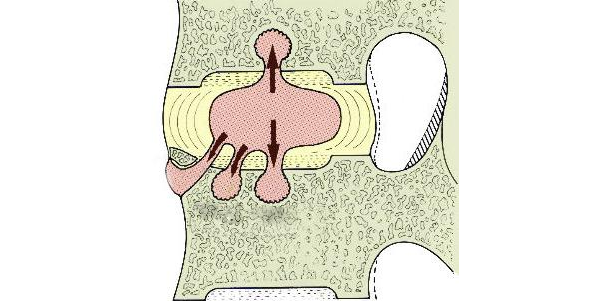
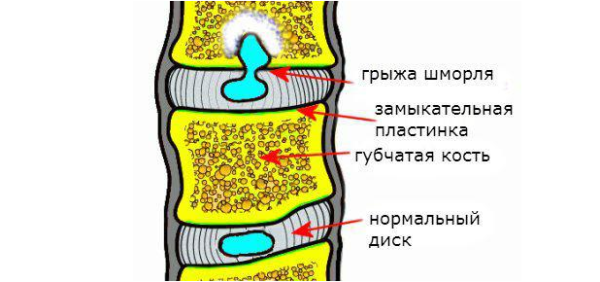

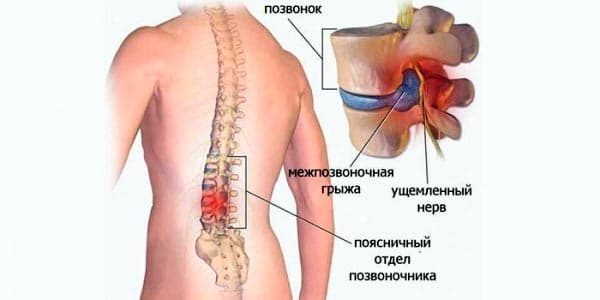




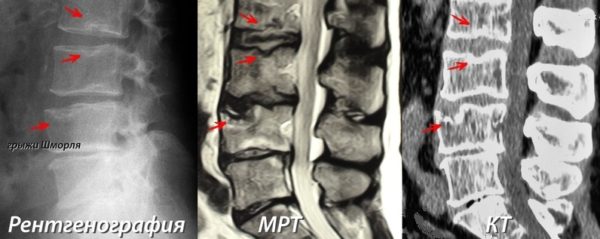

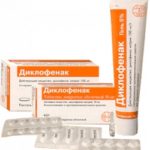
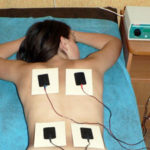

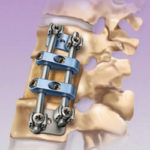
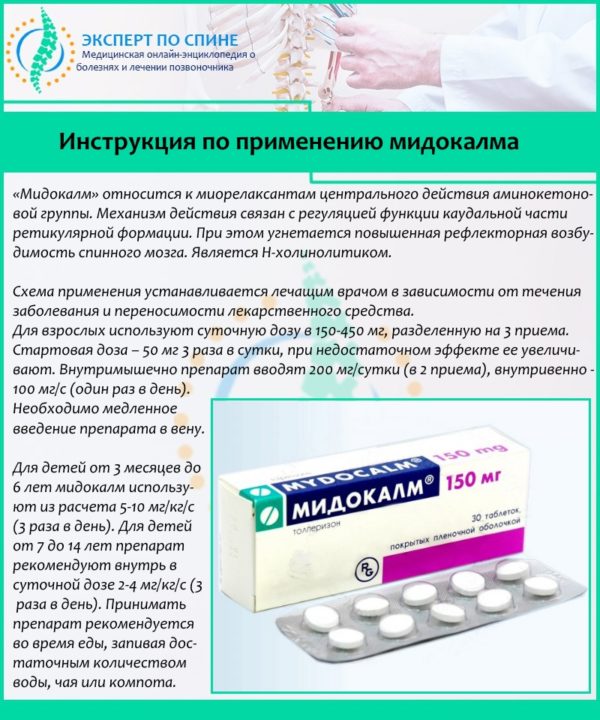







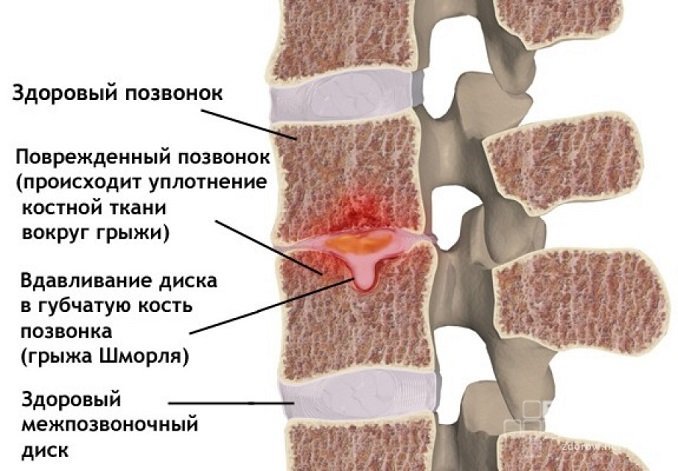

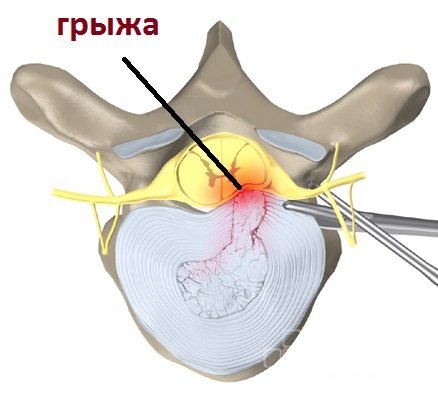 Выраженные симптомы наблюдаются лишь в тяжёлой стадии болезни. Возможные нарушения:
Выраженные симптомы наблюдаются лишь в тяжёлой стадии болезни. Возможные нарушения: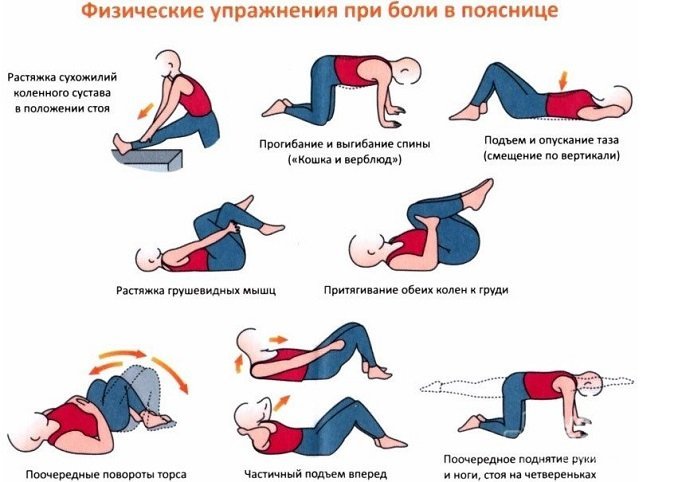
 [9], [10], [11], [12], [13], [14], [15], [16], [17]
[9], [10], [11], [12], [13], [14], [15], [16], [17]

 Как правило, обнаружение этой патологии очень редко происходит по жалобам пациента. Увеличение хрящевой массы не вызывает сильной боли, воспаления и спазмов.
Как правило, обнаружение этой патологии очень редко происходит по жалобам пациента. Увеличение хрящевой массы не вызывает сильной боли, воспаления и спазмов.
 При назначении курса лечения грыжи Шморля врачи преследуют следующие цели:
При назначении курса лечения грыжи Шморля врачи преследуют следующие цели:


 Для лечения грыжи Шморля используются такие виды физиотерапии:
Для лечения грыжи Шморля используются такие виды физиотерапии:

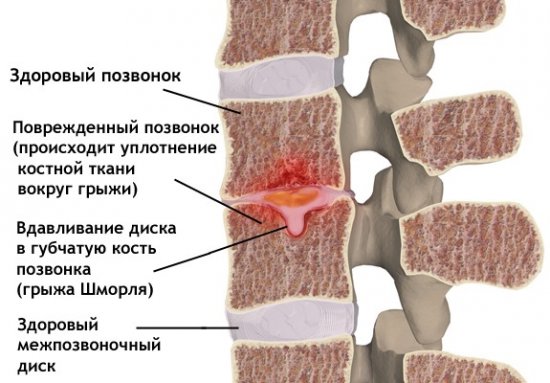
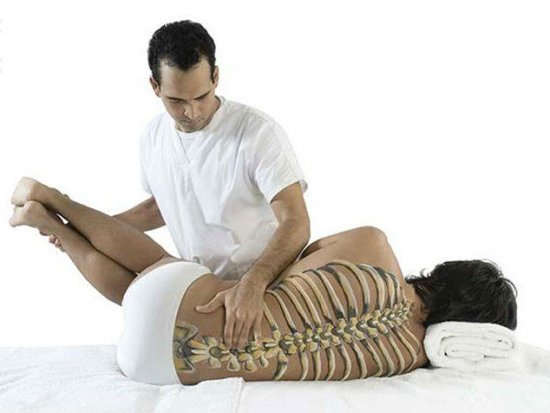
 Читайте также:
Читайте также:










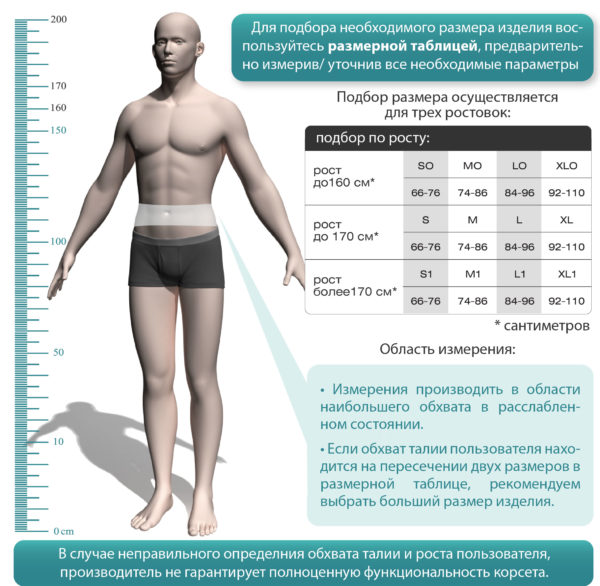












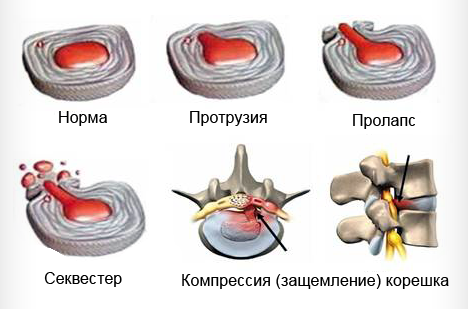
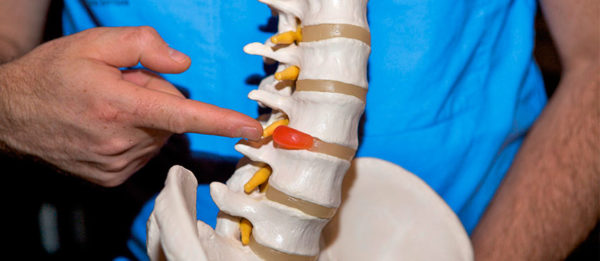
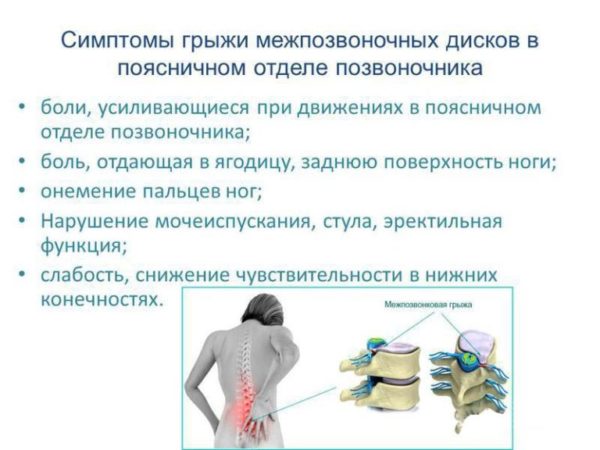








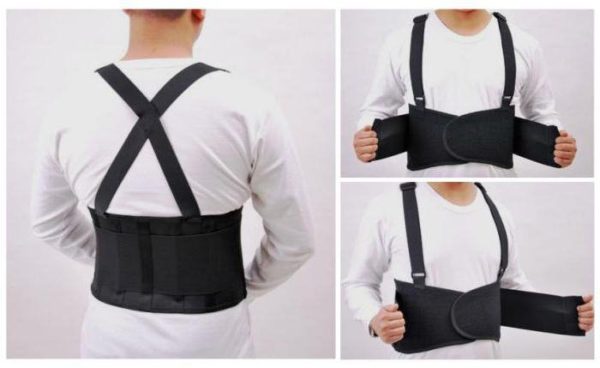





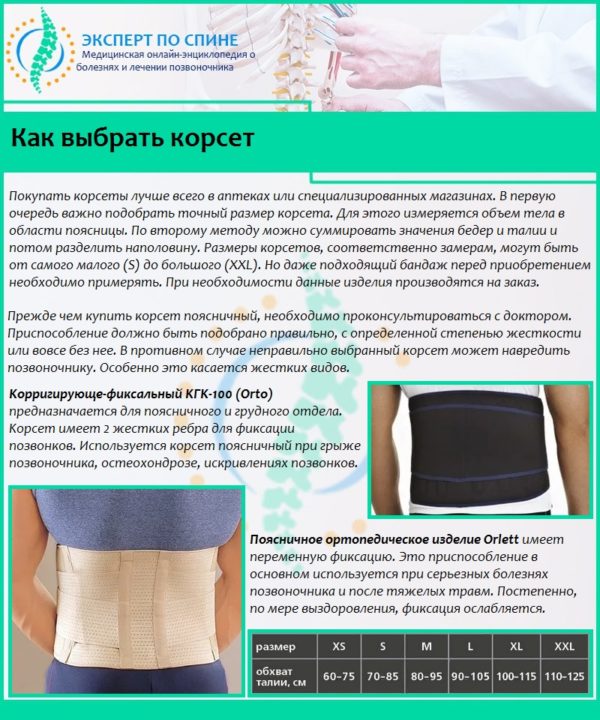






























 Также при артрозе купируют болевой синдром лекарства растительного происхождения, содержащие эфирные эссенции розмарина, пихты, различных трав и ягод. Такие средства используются местно. Преимущество препаратов заключается в прямом воздействии на организм через кожные покровы, что исключает возникновение побочных эффектов. Одновременно с этим имеются и недостатки:
Также при артрозе купируют болевой синдром лекарства растительного происхождения, содержащие эфирные эссенции розмарина, пихты, различных трав и ягод. Такие средства используются местно. Преимущество препаратов заключается в прямом воздействии на организм через кожные покровы, что исключает возникновение побочных эффектов. Одновременно с этим имеются и недостатки:


 Уколы при артрозе будут самым эффективным методом лечения, не стоит их недооценивать
Уколы при артрозе будут самым эффективным методом лечения, не стоит их недооценивать Рисунок показывает как ставить укол при артрозе в коленный сустав
Рисунок показывает как ставить укол при артрозе в коленный сустав Кортикостероиды помогут вам снять болевые синдромы
Кортикостероиды помогут вам снять болевые синдромы Гиалуроновая кислота необходима вашей хрящевой ткани, это нужно помнить
Гиалуроновая кислота необходима вашей хрящевой ткани, это нужно помнить







 Кортикостероиды имеют много побочных действий, поэтому их назначают в том случае, если обычные обезболивающие не помогают.
Кортикостероиды имеют много побочных действий, поэтому их назначают в том случае, если обычные обезболивающие не помогают.







 Каждое заболевание имеет свои симптомы и последствия, а лечение назначает с учетом главной причины боли в ногах. К сожалению, во всех вышеперечисленных случаях обойтись одними обезболивающими не удастся, все болезни постепенно прогрессируют и вызывают осложнения, поэтому их нужно обязательно лечить под контролем ортопеда.
Каждое заболевание имеет свои симптомы и последствия, а лечение назначает с учетом главной причины боли в ногах. К сожалению, во всех вышеперечисленных случаях обойтись одними обезболивающими не удастся, все болезни постепенно прогрессируют и вызывают осложнения, поэтому их нужно обязательно лечить под контролем ортопеда. Плоскостопие врач может определить по обычному осмотру на приеме. Квалифицированному ортопеду достаточно осмотреть своды стопы, чтобы увидеть их уплощение и назначать необходимое лечение. В некоторый случаях пациента направляют на рентгенографию для уточнения диагноза.
Плоскостопие врач может определить по обычному осмотру на приеме. Квалифицированному ортопеду достаточно осмотреть своды стопы, чтобы увидеть их уплощение и назначать необходимое лечение. В некоторый случаях пациента направляют на рентгенографию для уточнения диагноза. Диагностировать заболевание, так же как и при плоскостопии, может опытный ортопед при осмотре, так как изменения обычно очень выражены. Подтвердить диагноз помогает рентгенография. Также врач опрашивает пациента, были ли у него в анамнезе заболевания, провоцирующие сводчатую стопу, и если есть какие-либо подозрения, врач может отправить человека на прием к неврологу, а также может назначить сделать КТ, МРТ или другие исследования для выявления истинной причины патологии.
Диагностировать заболевание, так же как и при плоскостопии, может опытный ортопед при осмотре, так как изменения обычно очень выражены. Подтвердить диагноз помогает рентгенография. Также врач опрашивает пациента, были ли у него в анамнезе заболевания, провоцирующие сводчатую стопу, и если есть какие-либо подозрения, врач может отправить человека на прием к неврологу, а также может назначить сделать КТ, МРТ или другие исследования для выявления истинной причины патологии. У взрослых лечебная физкультура исправить свод не сможет, но уменьшить симптомы заболевания поможет, так как мышцы и связки станут крепче, амортизация улучшится и болевые ощущения пропадут, кроме того, стопа перестанет деформироваться дальше и заболевание не усугубится.
У взрослых лечебная физкультура исправить свод не сможет, но уменьшить симптомы заболевания поможет, так как мышцы и связки станут крепче, амортизация улучшится и болевые ощущения пропадут, кроме того, стопа перестанет деформироваться дальше и заболевание не усугубится. Еще одна профилактическая мера плоскостопия и других проблем со здоровьем — умеренные физические нагрузки. Для этого необходимо детям и взрослым каждое утро выполнять гимнастику, ребенка рекомендуется записать в спортивную секцию, где ему будет интересно, весело и полезно заниматься.
Еще одна профилактическая мера плоскостопия и других проблем со здоровьем — умеренные физические нагрузки. Для этого необходимо детям и взрослым каждое утро выполнять гимнастику, ребенка рекомендуется записать в спортивную секцию, где ему будет интересно, весело и полезно заниматься.