Боль в голеностопе и запястье: Что делать, когда болят суставы (ног, рук, локтевые, коленные и т.д.)
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
С патологией опорно-двигательной системы в течение жизни сталкивается практически каждый человек. Она занимает второе место по распространенности после сердечно-сосудистых болезней, что говорит о бесспорной актуальности заболеваний скелета. Нет такого участка тела, который не подвержен патологическому воздействию, но более всего страдают конечности.
Многие пациенты, обращаясь к врачу, отмечают боли в кистях рук или ногах. Такие ощущения мешают вести активный образ жизни и просто заниматься повседневными делами. Они требуют к себе пристального внимания и должны рассматриваться как стимул к скорейшему лечению. Поэтому большинство людей задается вопросом: что делать при появлении боли? Но прежде нужно выяснить, каковы ее причины.
Причины

Опорно-двигательный аппарат, как и другие системы организма, подвержен влиянию внешних и внутренних факторов. Широкая распространенность скелетной патологии во многом обязана малоподвижности, чрезмерным нагрузкам и неправильному питанию. Современные условия жизни стали более комфортными, но в то же время и менее благоприятными для костно-суставного аппарата. Довершают формирование заболеваний обменно-метаболические нарушения и возрастные изменения в организме. Поэтому боли в суставах конечностей могут быть связаны с такими состояниями:
- Ревматоидный артрит.
- Подагра.
- Остеоартроз.
- Травмы.
- Туннельные синдромы.
- Остеохондроз.
Кроме того, боль в левой кисти может свидетельствовать о кардиальной патологии (ишемическая болезнь), а ноги часто беспокоят при полинейропатиях и сосудистых проблемах (атеросклероз, эндартериит, варикоз). Поэтому нужно тщательно дифференцировать возникающие симптомы, что не оставит сомнения в правильности диагноза.
Почему у пациента болят кисти рук или ноги, можно сказать по результатам врачебного осмотра и дополнительных методов исследования.
Симптомы

Болевые ощущения в конечностях являются главной жалобой пациентов с проблемами опорно-двигательного аппарата. Поэтому требуется детальное рассмотрение их особенностей. Если появилась боль в кисти, важны такие характеристики:
- Острая или тупая.
- Ноющая, пульсирующая, жгучая, колющая.
- На одной руке (правой, левой) или обеих.
- Локальная или распространенная.
- Беспокоит постоянно или возникает периодически.
Выраженность симптома, как правило, зависит от нагрузки на конечность – при работе руками боль усиливается. Однако, по мере развития хронических болезней она сохраняется даже в покое. Наряду с этим, присутствуют и другие симптомы, среди которых есть довольно специфические и характерные для определенных заболеваний. Они могут зависеть от природы патологии: воспалительной, дегенеративно-дистрофической, травматической.
Ревматоидный артрит
Нет такого случая, чтобы суставы кисти не поражались при ревматоидном артрите. Их симметрическое воспаление – важный критерий клинического диагноза. Полиартрит имеет деструктивный
Боль в лучезапястных и голеностопных суставах
Содержание статьи
Почему появляется боль в голеностопном суставе: список болезней, которые их вызывают, их симптомы и методы лечения
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…
Читать далее »
Голеностопный сустав представляет собой сложное соединение таранной кости стопы с голенью.
Суставные кости покрываются эластичным и прочным хрящом, а полость заполняется синовиальной жидкостью, которая снижает трение, смягчает удары и обеспечивает передачу питательных веществ.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Со всех сторон имеются прочные связки, оказывающие укрепляющее действие.
Содержание статьи:
Растяжение и разрыв связок в голеностопе: симптомы и лечение
Деформирующий остеоартроз сустава
Артрит
Ахиллит (воспаление ахиллового сухожилия) + полезное видео
Задача сустава заключается в обеспечении сгибания подошвенной и тыльной части стопы. При этом следует знать, что он не принимает участия в процессах боковых наклонов и вращении.
Именно поэтому большая часть повреждений и болей в голеностопе возникает из-за насильственных боковых движений.
Виды заболеваний этого сустава
Как правило, голеностоп хорошо подается лечению, за исключением некоторых случаев сильного разрушения тканей сустава. При этом очень важно не только снять боль и воспаление, но обратить внимание и на кровообращение в нем.
В процессе восстановления конечности требуется также обеспечить питание и правильную работу мышц.
Растяжение связок
Растяжение связок в голеностопном суставе представляет собой одну из наиболее часто встречающихся травм. В этом случае большая часть всей массы тела человека при беге или ходьбе действует на голеностоп. Поэтому одно неловкое движение приводит к растяжению. Крайняя его степень – разрыв связок.
Симптомы
В настоящее время симптомы данного патологического состояния знают многие.
Современная медицина различает три степени:
1. Легкая степень. В этом случае повреждение связок ограничивается незначительным разрывом, который сопровождается незначительной болью в голеностопном суставе процессе ходьбы. В некоторых случаях у пострадавшего будут видны покраснения на коже.
2. Средняя степень
Болят лучезапястные суставы и голеностопные
Содержание статьи
Почему чаще всего болит голеностопный сустав и что нужно делать
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…
Читать далее »
Любая боль в голеностопном суставе доставляет вам неудобства – приходится на время забыть о стильной обуви и активных занятиях спортом, о романтических прогулках и утренних пробежках за автобусом. И поэтому, вы всеми возможными способами стремитесь поскорее от нее избавиться. Далеко не всегда, почувствовав недомогание, вы прямиком отправляетесь к врачу, чаще на помощь приходят домашние методы лечения, не всегда верные, и не всегда уместные.
Выясняем причины
Для того чтобы лечебный процесс дал положительный результат, надо хорошо знать причины боли в голеностопном суставе и воздействовать именно на них. Среди всех патологий, при которых может болеть голеностопный сустав, уверенно лидируют травмы. К ним относятся:
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Растяжения или разрывы связок;
- Вывихи;
- Переломы.
Среди хронических заболеваний, которые провоцируют возникновение болей в голеностопном суставе, выделяют:
- Артриты и артрозы;
- Остеохондроз пояснично-крестцового отдела позвоночника;
- Воспалительные процессы сухожилий;
- Пяточная шпора;
- Патологии стопы (продольное или поперечное плоскостопие).
Среди причин, легко устранимых без лечения, можно отметить:
- Избыточную массу тела;
- Ношение узкой, неудобной обуви на высоких каблуках.
Существует также большая группа заболеваний, при которых боль в голеностопных суставах является сопутствующим симптомом – в эту группу попадают ревматизм, варикозное расширение вен, сахарный диабет, остеопороз и многие другие патологии, лечение которых может продолжаться годами. В этих случаях пациенты обычно хорошо знают, почему болит нога и как справиться с недугом.
Часто встречающиеся ошибки
Если вы внезапно почувствовали сильные боли в голеностопе и не связываете их возникновение с вероятной травмой, ни в коем случае не согревайте больную ногу. Любая тепловая процедура может привести к усилению боли и отека, которые затруднят диагностику.
Также не стоит растирать и массировать больную ногу – активные механические приемы могут усугубить травму. Любое местное лечение в первые сутки боли в голеностопном суставе предполагает использование холода – пузыря со льдом или холодного солевого компресса.
Правильный маршрут
Если вчера ваши ноги были абсолютно здоровы, а сегодня вы заметили, что голеностопный сустав опухает и болит, отправляйтесь к травматологу.
Боль в голеностопе и запястье — Все про суставы
Содержание статьи:
Боль в голеностопном суставе: не пропусти опасность
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Одной из частых жалоб в практике ортопеда-травматолога являются неприятные ощущения в области голеностопа. Врачу приходится проводить дифференциальную диагностику среди множества причинных факторов, которые могут вызвать боль в голеностопном суставе. Да и самим пациентам интересно знать, о чем она может свидетельствовать, еще до того, как им об этом расскажет специалист.
- Причины
- Боль при ходьбе
- Профилактика
- Лечение
- Видео по теме
Причины
Анатомическое строение области нижней трети голени и голеностопа настолько сложное, что причин для возникновения неприятностей, более чем достаточно. Учитывая это, даже опытный специалист не сразу сможет понять, почему болит голеностопный сустав, что делать с этим, и вообще, нужны ли какие то мероприятия.
Ведь причин действительно очень много и все они носят различную природу:
- Травматические повреждения: ушиб мягких тканей, растяжение и надрывы связок и сухожилий, полные и неполные (трещины) переломы лодыжек или таранной кости, гемартроз (скопление крови в сочленении), вывихи и подвывихи голеностопного сустава.
- Воспалительные заболевания: тендинит и тендовагинит (воспаление сухожилия и его влагалищной оболочки), лигаментит (воспаления связок), артрит, деформирующий остеоартроз.
- Ревматические и системные болезни: ревматоидный артрит, ревматизм, поражение голеностопа при системной красной волчанке, нередко приводят к тому, что болит голеностопный сустав.
- Нарушения обмена веществ – подагра и подагрическое поражение сочленения.
Нередко причиной боли в области голеностопа являются артроз сочленения или подвывих. Подвывих чаще всего случается у людей, ведущих нездоровый образ жизни, мало занимающихся спортом или у полных людей. Это происходит из-за того, что при сидячем образе жизни, связки и мышцы атрофируются.

Артроз – серьезное заболевание, требующее лечения. Если его не лечить, то со временем наступит деформация сустава, вследствие чего двигательная функция будет утрачена. Возникнуть он может у вполне здоровых людей, однако, главными причинами являются: высокая нагрузка на сустав, вывихи и растяжения мышц и сочленений, артрит, подагра и врожденные нарушения строения костно-мышечного аппарата.
Чтобы распознать у себя признаки развития артроза, надо проанализировать место и время возникновения боли. Обычно боль возникает при ходьбе или при увеличении нагрузок на ногу. В течение всей болезни боли будут учащаться даже в отсутствии каких либо нагрузок. Хруст, воспаление и ограничение движений сустава также являются сопровождающими факторами артроза.
А также: туберкулезный и артрит при лейкозе, болезни Крона, вирусных заболеваниях, хроническая венозная недостаточность, люмбоишалгия (раздражение спинномозговых нервов при остеохондрозе и межпозвоночных грыжах). Перелом кости пятки (пяточной кости). При переломе, свод стопы утолщается, и больной не может двигаться. Отсюда – резкая боль в области голеностопа.
Боль при ходьбе
Часто любые ощущения в области сочленения отсутствуют в состоянии покоя. При этом, болит голеностопный сустав при ходьбе. В некоторых случаях она может носить исключительно точечный характер. У другой части пациентов распространяется на всю пораженную область, включая глубинные структуры. В таких ситуациях можно сразу же исключать воспалительные, ревматические, подагрические и прочие причины развития боли, так как в подобных случаях она должна быть в состоянии покоя. Нагрузки приводят к ее усилению.
Получается, что основной причиной боли в голеностопе при ходьбе являются различные травматические повреждения. Если говорить о полных переломах лодыжек или таранной кости, то вряд ли человек вообще сможет нормально ходить при их наличии. Другое дело, если боли в голеностопном суставе обусловлены, так называемыми, трещинами.

При этом пациенты ходят, но постоянно их беспокоят болевые ощущения в одной точке. Подобная симптоматика наблюдается при растяжении или надрыве связок. Во всех этих случаях болевой синдром должен обязательно сопровождаться локальным отеком, который увеличивается к вечеру на фоне нагрузок.
Через некоторое время после их возникновения, при несоблюдении лечебного режима и сроков иммобилизации голеностопа, может присоединиться вторичный лигаментит. Это значит, что никогда нельзя повторно травмировать ткани, в которых активно протекают процессы заживления. Иначе возникнет их воспаление. Оно может еще очень долго (около 3-5 месяцев) напоминать о себе, но только выполняя определенные движения (ходьба, приседания, поворот стопы), приводя к тому, что болит нога в голеностопном суставе.
Профилактика
Во-первых, чтобы Вас раз и навсегда перестали мучить боли в голеностопном суставе, необходимо следить за своим образом жизни. Активный спорт, здоровое питание, закаливание, отдых на природе, регулярное проведение лечебных процедур – главные составляющие здоровых сочленений. Во-вторых, это систематические посещения ортопеда-травматолога.
Вам необходимо знать, что происходит с Вашим организмом, чтобы жить в гармонии с собой.
Важным методом профилактики является контроль массы тела, поскольку, весь наш вес опирается на область голеностопа. Необходимо избегать травм ног: носить комфортную, удобную обувь, уберегать себя от случайных повреждений.
Лечение
Перед тем, как предпринимать любые лечебные мероприятия, обязательно проконсультироваться у травматолога и выполнить рентгенографию пораженного сочленения в двух проекциях. Но, если возникает такая ситуация, что нет возможности это сделать своевременно, то существуют некоторые недифференцированные подходы в лечении боли в голеностопном суставе.
Для этого идеально подходят:
- обезболивающие и нестероидные противовоспалительные средства: аналгин, кеталгин, кетанов, диклоберл, мовалис и др.;
- местные аппликации мазей на основе указанных препаратов: ремисид, диклак гель, дип-рилиф, фастум, финалгон;
- обязательна фиксация больного голеностопного сочленения. Если боли беспокоят в покое, то лучше это выполнить с помощью гипсовых лонгет. В случае боли при ходьбе используют специальные ортезы и фиксаторы голеностопа или обычный эластический бинт;
- когда болят голеностопные суставы, лечение физиотерапевтического типа приносит прекрасный результат. Можно использовать УВЧ, электрофорез, ударно-волновую терапию, массаж и водные процедуры;
- компрессы. В их составе может быть полуспиртовой раствор или димексид в 25% концентрации;
- глюкокортикоиды. Когда болит голеностопный сустав, чем лечить его длительное время стандартными методами, лучше выполнить блокаду пролонгированными формами этих препаратов (кеналог, дипроспан). Эффект не заставит себя долго ждать.

Чаще всего лечение происходит следующим образом: больному обеспечивают состояние покоя, и, после принятие выписанных врачом препаратов, когда воспаление и боль в голеностопной области спадают, начинается лечебная гимнастика. Происходит она также в спокойном, горизонтальном состоянии человека. Массаж, растяжка, физические упражнения – главные составляющие лечебной физкультуры. Весь курс аэробики составляется для каждого больного индивидуально его врачом. Мои пациенты пользуются проверенным средством, благодаря которому можно избавится от болей за 2 недели без особых усилий.
Каждый врач скажет что помимо лекарственных средств, для полного выздоровления могут потребоваться специальные курсы йоги и массажа, которые являются немаловажными. Им должно уделяться большое количество времени, если Вы хотите избавиться от боли в сочленениях навсегда. Хочется отметить, что боли в голеностопном суставе – явление на сегодняшний день нередкое. С каждым годом становится все больше людей, больных артрозом, артритом, воспалительными заболеваниями. Все маленькие, как нам кажется, маловажные проблемы складываются в одну большую, вследствие чего появляются неприятные и ненужные заболевания. Берегите своё здоровье!
Голеностоп состоит из трех костей: малая берцовая, большая берцовая кость и таранная. В одно сочленение они собраны сухожилием. Мышцы позволяют сгибаться — разгибаться и двигаться. В этом суставе возникают болевые ощущения. Они случаются от подвывиха сустава, впоследствии перерождающегося в артроз, или артрит.
Причина артрита в голеностопе проявляется как последствие артрита в других суставах. В этом случае он опух и воспалился. Боли беспокоят в ночное время или рано утром. Болит голеностопный сустав при ходьбе, но эту боль можно перетерпеть.

Причины возникновения болей
Отчего возникает боль, причины могут быть самые разные:
- это травмы стопы и голеностопа;
- растяжение связок;
- перелом лодыжки;
- перелом обеих лодыжек;
- перелом большеберцовой кости в заднем ее крае;
- перелом пальцевых фаланг;
- перелом пяточной кости;
- вывих стопы.
Голеностоп имеет большие нагрузки, связанные с поддержанием тела в вертикальной плоскости и от нагрузки массой тела. Из-за этого он более, чем другие суставы подвергается различным патологиям. Симптомы патологий выражаются болью, отеками, покраснением кожи, затруднение двигательных функций, иногда до полного обездвижения.
Причины травмы самые разные, а результат один, нужно лечить. Травму можно получить от прыжка с высоты, неожиданно подвернув ногу, если на него упал тяжелый предмет. От этого случаются травмы плюсневых костей, костей фаланг пальцев, стопы.
Что делать, если случилась такая неприятность, голеностоп опух и болит? Если он опухает, нужно срочно лечить. Лечение переломов заключается в обеспечении неподвижности травмированному суставу. Артрозы и артриты лечатся дольше и сложнее.
Болевые симптомы
Симптомы боли в суставе:
- При растяжении связок образуется отек, как результат кровоизлияния, острая боль при подвертывании стопы внутрь. При прощупывании пальцами чувствуется резкая боль.
- При травме наружной лодыжки – так же как и при вывихе, но при ощупывании сильная боль по всей лодыжке.
- При переломе обеих лодыжек с подвывихом стопы – сустав быстро увеличивается в объеме, даже незначительные движения вызывают сильную боль. Стопа смещена, обломки кости определяются при пальпации.
- При переломе пяточной кости – пятка утолщена и вывернута кнаружи. Попытка стать на пятку вызывает нестерпимую боль. Движение ограничено во всей ноге.
- При переломе диафизов плюсневых костей образуется гематома на стопе. Пальпация вызывает резкую боль.
- Вывихи и подвывихи голеностопа иногда сопровождаются переломом лодыжки или лодыжек. Вывих формируется там, где соединяются кости голеностопа (подтаранный вывих стопы). Здесь проявляется деструкция голеностопа и пятки. Пятка вывернута внутрь.
 Наблюдается большая гематома тыла стопы. Подвывиху голеностопа подвержены тучные люди и те, у кого слабый связочный аппарат.
Наблюдается большая гематома тыла стопы. Подвывиху голеностопа подвержены тучные люди и те, у кого слабый связочный аппарат.
Заболевание артрозом голеностопа приводит к частичной, а иногда и полной потере способности работать. В этот термин включаются: остеоартроз, дефостеоартроз и другие болезни. Дефартроз это результат полученной травмы. Проявляется он по-разному: боли в голеностопе во время ходьбы, сустав опухает, ограничена его подвижность, нарушается походка.
Голеностоп опух без видимых причин. Почему, что это? В первую очередь нужно исключить тромбозы, сделав УЗИ сосудов. А после этого приступать к лечению сустава.
Что делать при появлении болей в голеностопном суставе?
При травмировании нужно незамедлительно обратиться в больницу, где вам окажут необходимую помощь. Какой врач лечит суставы? Появились первые симптомы, посетите ревматолога. Он выяснит причины и симптомы заболевания и назначит необходимое лечение. У вас в клинике есть артролог? Именно он знает как лечить суставы.
Сложнее, если это артроз, лечение будет сложное. Сначала нужно снять боль, вернуть подвижность суставов, восстановить их кровоснабжение. Доктор обязательно назначит делать массаж, ЛФ, чтобы вернуть подвижность суставов.
Курс лечения назначает доктор. Курс лечения составляют:
- физиотерапия;
- противовоспалительная терапия;
- обезболивающая терапия;
- массаж;
- уВЧ-терапия;
- фонофорез;
- магнитотерапия;
- лечение лазером.
Если после курса лечения не наступило улучшение, болезнь продолжает прогрессировать, возможно, придется его заменить на искусственный эндопротез.
Лечение воспаления ведется нестероидными препаратами: Вольтареном, Мовалисом, Диклофенаком, Нимуселидом. Другими препаратами.
Лечение артроза производится приемом анальгетиков: Кетотифена, Бутадиона, Парацетамола. После применяются обезболивающие мази: Диклак, Фастум-гель, Финалгон. В лечение артроза обязательно включаются хондромодулирующие препараты-гели. Эти гели стимулируют процесс восстановления сустава, снимают воспаление.  Наравне со всеми вышеперечисленными препаратами, применяют препараты для улучшения работы кровоснабжаемых сосудов. К ним относятся Трентал, Никотиновая кислота, Агапурин.
Наравне со всеми вышеперечисленными препаратами, применяют препараты для улучшения работы кровоснабжаемых сосудов. К ним относятся Трентал, Никотиновая кислота, Агапурин.
Если голеностоп болит, опух после бега, то причина совсем иная. Боль появляется оттого, что мы неправильно бегаем, Почему так бывает, какие причины вызывают боль? Мы привыкли к тому, что во время бега ногу ставим на пятку, а если пятку все время со всей силы бить о беговую дорожку, да еще и длительное время. Как вы думаете, что Случится после этого?Правильно: голеностоп заболел и опух.
Чтобы этого не случалось, во время бега ногу нужно ставить на переднюю часть стопы. Передняя часть стопы во время приземления находится под центром тяжести, и это не вызывает торможения. Такая тактика бега напоминает бег утки, когда вы прерывисто и резко отталкиваетесь от земли. Во время такого бега ваши ноги больше времени находятся в воздухе, а, значит, отдыхают.
Бегайте правильно, и ваши ноги побьют рекорд.
2016-06-24
Если болит голеностопный сустав, чем и как лечить?
 Возникать боль в голеностопном суставе может по разным причинам. Болезненные ощущения обычно появляются в результате травмы, поражения суставов и многих других факторов. Нельзя игнорировать такие симптомы и заниматься самолечением. Очень важно поставить правильный диагноз и выявить истинные причины заболевания, потому что велика вероятность ухудшения состояния больного, из-за чего он впоследствии не сможет нормально передвигаться.
Возникать боль в голеностопном суставе может по разным причинам. Болезненные ощущения обычно появляются в результате травмы, поражения суставов и многих других факторов. Нельзя игнорировать такие симптомы и заниматься самолечением. Очень важно поставить правильный диагноз и выявить истинные причины заболевания, потому что велика вероятность ухудшения состояния больного, из-за чего он впоследствии не сможет нормально передвигаться.
- Строение голеностопа
- Отчего может возникать боль?
- Артроз и ахиллит
- Артрит и растяжение связок
- Подагра и остеоартрит
- Вывих и перелом кости пятки
- Периферическая отечность и обструкция сосудов
- Инфекционное поражение мягких тканей и синовит
- Как лечить боль в голеностопном суставе?
Попытаемся выяснить, отчего возникает боль в голеностопном суставе, причины и лечение этой патологии.
Строение голеностопа
 Различные повреждения сустава голеностопа негативным образом сказываются не только на двигательной активности, но и на общем состоянии здоровья больного, а в случае отсутствия своевременного лечения способны стать причиной инвалидности. Объясняется это тем, что голеностопный сустав окружает связки голеностопа, укрепляет его, делает его плотнее и прочнее, а также защищает от разных повреждений. Образуется голеностоп в результате соединения таранных костей стопы с участком голени и с его помощью производится наклон стопы, ее вращательные движения и сгибание.
Различные повреждения сустава голеностопа негативным образом сказываются не только на двигательной активности, но и на общем состоянии здоровья больного, а в случае отсутствия своевременного лечения способны стать причиной инвалидности. Объясняется это тем, что голеностопный сустав окружает связки голеностопа, укрепляет его, делает его плотнее и прочнее, а также защищает от разных повреждений. Образуется голеностоп в результате соединения таранных костей стопы с участком голени и с его помощью производится наклон стопы, ее вращательные движения и сгибание.
Отчего может возникать боль?
Причинами боли в голеностопном суставе могут быть различные факторы, как внешние, так и внутренние. Для того чтобы лечение было эффективным, следует выяснить конкретную причину недуга. Чаще всего боль в суставе возникает при травмах, различных заболеваниях, воспалительных процессах и т. д. Выделяют следующие факторы, из-за которых может болеть голеностоп:
- артроз;
- артрит;
- травмы ног;
- подагра;
- вывихи;
- перелом кости пятки;
- обструкция сосудов;
- инфекционное поражение мягких тканей;
- артрит лодыжки;
- ахиллит;
- связочное растяжение;
 воспаление суставов;
воспаление суставов;- остеоартрит;
- подошвенный фасциит;
- периферический отек;
- разрыв связок;
- септический артрит;
- синовит.
Рассмотрим самые распространенные из этих заболеваний, вызывающих боль в голеностопном суставе.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Артроз и ахиллит
Артроз – это воспалительное заболевание, которое поражает конечности, их суставные и хрящевые ткани. Для этой патологии характерны следующие симптомы:
- боль;
- хрустящие звуки при ходьбе;
- расстройство двигательной функции голеностопа;
- деформирование суставных тканей;
- припухлость голени.
Ахиллит – это воспалительный процесс, поражающий ахилловое сухожилие. Причинами такой патологии являются длительная ходьба и укорочение икроножной мышцы.
Основными симптомами, благодаря которым ахиллит диагностируют в самом начале своего развития, являются отечность и боль, возникающая при физических нагрузках на конечность. Поэтому если голеностоп начинает болеть при занятиях спортом или ходьбе, то можно быть уверенным в том, что это ахиллит.
Артрит и растяжение связок
Артритом называют аутоиммунное заболевание, способное поражать все суставы, в том числе и голеностопный. Локализация патологического процесса находится в области внутренней оболочки голеностопного соединения. Признаки артрита следующие:
 опухоль сустава;
опухоль сустава;- нарушение двигательной активности;
- попадание экссудата и плазмы в суставную полость;
- боль в суставе;
- увеличение голеностопного сочленения;
- покраснение кожи на участке голени.
Помимо этого, болеть голеностоп может и при растяжении связок. Такая травма является довольно распространенной и ее несложно получить даже из-за неосторожного движения при ходьбе. Растяжение связок имеет три степени тяжести и каждая обладает своими специфическими симптомами.
При легкой степени в области голеностопа возникает покраснение кожи и боль. Обычно такое происходит во время физической активности. Средняя степень тяжести растяжения связок характеризуется усилением боли в области голеностопа, нарушается двигательная активность, человек не в состоянии наступить на поврежденную ногу. Крайняя степень растяжения сопровождается резкой болью, так как происходит разрыв связок. Наблюдается увеличение в размерах голеностопа и его отечность, кожный покров начинает краснеть.
Подагра и остеоартрит
Подагра – это воспалительное заболевание, которое поражает большой палей стопы. Возникает оно из-за отложения кристаллов мочевой кислоты и солей в области суставов. Характеризуется патология сильными болями в области голеностопного сустава и стопы.
Остеоартрит – заболевание, которое вызывает изнашивание хрящевой ткани, что способствует нарушению функционирования суставов. При такой патологии характерными симптомами является сильная боль в районе голеностопа и ослабление связочных и мышечных тканей.
Вывих и перелом кости пятки
Наиболее распространенной причиной боли голеностопного сустава является вывих. Характерными признаками такой травмы являются гематомы и отечность. Если сустав опух очень сильно, а любое движение вызывает сильнейшую боль, то можно смело утверждать, что речь идет о вывихе.
 Перелом пяточной кости проявляется следующим образом:
Перелом пяточной кости проявляется следующим образом:
- отечность;
- покраснение кожного покрова;
- сильная боль в области голеностопа;
- припухлость.
Периферическая отечность и обструкция сосудов
Болеть голеностопный сустав может в результате нарушения кровообращения и микроциркуляции крови в периферических сосудах. Сопровождается такое состояние увеличением вен и припухлостью. Возникновение периферической отечности связано с варикозным расширением вен, беременностью, избыточным весом и другими причинами.
Сосудистая обструкция области голеностопа возникает из-за тромба, образованного в одной из ног больного. Это вызывает расстройство циркуляции крови, появляется отек и сильная боль.
Инфекционное поражение мягких тканей и синовит
Болеть голеностопный сустав может и при инфекционном поражении мягких тканей лодыжки. При этом возникает отечность и покраснение кожи. Чаще всего причиной такой патологии является негативная деятельность болезнетворных вирусов, бактерий и микроорганизмов.
Синовит – это воспалительное заболевание, поражающее синовиальную оболочку. В этом случае происходит накопление воспалительного выпота в полости оболочки, провоцируя отек и болевые ощущения в районе голеностопа. При этом у человека возникает быстрая утомляемость при ходьбе и нарушается двигательная активность пораженной конечности.
Как лечить боль в голеностопном суставе?
Если болевой синдром является следствием травмы, то врач назначает следующее лечение:
 применение обезболивающих препаратов;
применение обезболивающих препаратов;- физиотерапевтические процедуры;
- народные средства;
- наложение тугой повязки, фиксирующей положение сустава;
- лечебная физкультура;
- ортопедические приспособления.
Если голеностопный сустав начинает болеть в результате определенного патологического процесса, то успешное лечение возможно только в случае устранения основного заболевания. С этой целью врач назначает пациенту медикаментозное лечение, которое заключается в приеме противовоспалительных и обезболивающих препаратов, а также лекарственных средств, ускоряющих регенерацию суставных тканей.
Если возникновение сосудистого отека голени не связано с тяжелыми заболеваниями внутренних органов или тромбофлебитом, для его лечения врач назначает сосудорасширяющие препараты, помогающие увеличить тонус вен («Детралекс» и др.). Кроме этого, для голени выписывают рассасывающие гели («Эссавен», «Долобене»).
Лечение артроза голеностопа и вывиха сначала проводится мануальными методами, которые помогают восстановить сустав и возвращают его на прежнее место. После этого его закрепляют в необходимом положении эластичным бинтом. Это помогает суставу не смещаться при движении.
Вспомогательное лечение представлено следующими физиотерапевтическими процедурами:
 электрофорез;
электрофорез;- УВЧ;
- массаж.
В особо сложных случаях больному может быть проведено хирургическое лечение.
Для облегчения состояния больного на ногу накладывают холодный компресс. Этот процесс проводится следующим образом: грелку наполняют льдом или кубики льда заворачивают в марлевую ткань и прикладывают к пораженному участку. Это устраняет боль и отечность в районе голеностопа.
В качестве вспомогательного метода лечения используют и народные средства. Так, очень хорошо помогает снадобье на основе кефира, компрессы из мыльно-солевого раствора и измельченного лука. Болеть голеностоп может очень сильно и в этом случае помогает следующий рецепт: смешивают в равных количествах соль, сахар, соду и мед, добавляют воду и размешивают таким образом, чтобы получилась кашеобразная масса. Эту смесь наносят на область голеностопа и оставляют на 10 минут. Боль начинает постепенно стихать.
Таким образом, боль, возникшая в голеностопе – явление достаточно распространенное, и требует внимательного к себе отношения. Не стоит забывать, что при отсутствии своевременного лечения могут возникнуть очень серьезные осложнения. В этом случае даже хирургическое вмешательство помогает не всегда.
Source: fiz.lechenie-sustavy.ru
Читайте также
причины и лечение в клинике Стопартроз
19 Октября 2019 Литвиненко А.С. 946
Из-за осевой нагрузки на ноги с равной долей вероятности воспалению голеностопного сустава подвержены мужчины и женщины. При отсутствии адекватной терапии за 2 года происходит тотальное поражение хрящевой ткани. Деформированная стопа принимает неестественное положение, при этом увеличиваются суставы и атрофируются икроножные мышцы. Из-за ограничения амплитуды движения полостных сочленений больные теряют способность передвигаться. Во время начатое лечение воспаления голеностопного сустава вернет движениям свободу и защитит от грозящей инвалидности.
Содержание
Причины воспаления
На первом месте – частая травматизации связочно-суставного аппарата. Вывихи, надрывы соединительных волокон нарушают выработку синовии, меняют ее свойства. В случае присоединения бактериальной инфекции ситуация еще больше усугубляется. К провоцирующим факторам относят:
-
псориаз и подагру;
-
общее и местное переохлаждение;
-
аллергию;
-
аутоиммунные заболевания.
Симптомы воспаление голеностопа
Хотя причины, спровоцировавшие проблему разные, развитие катарального процесса протекает в острой и хронической форме по одному сценарию. Больные жалуются:
-
на непреходящие болезненные ощущения, усиливающие при ходьбе;
-
невозможность наступить на пятку;
-
снижение общего тонуса;
-
субфебрильную температуру.
На начальной стадии артрита субъективные признаки часто отсутствуют. Иногда случаются прострелы в пятке, и боль отхватывает лодыжку до коленной чашечки. Заподозрить неладное помогут определенные симптомы воспаление голеностопа. Это: появление болезненных ощущений при интенсивном сгибании-разгибании подошвы, дискомфорт при ношении удобной обуви из-за отекания ног.
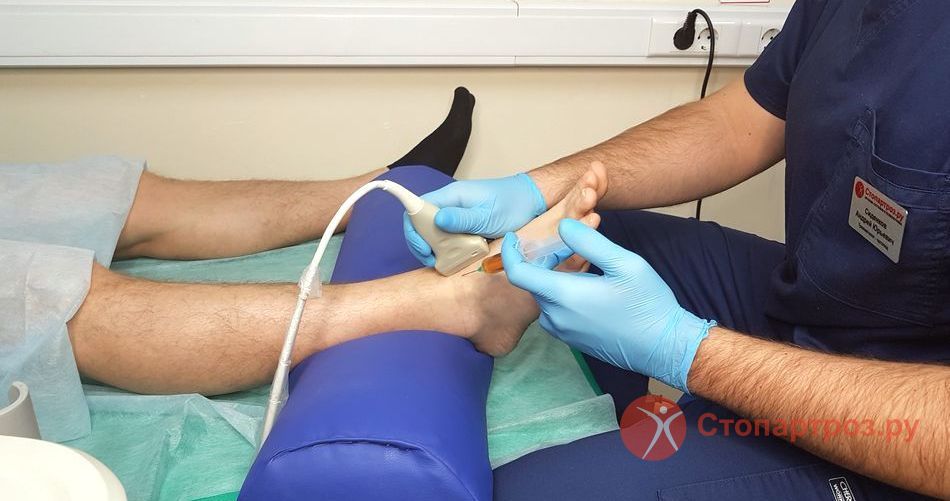
|
| Укол в голеностопный сустав при воспалении |
Диагностика и лечение воспаления голеностопа в центре Стопартроз
При своевременном обращении в клинику у больных есть шанс вернуться к обычной жизни. Квалификация врачей, многолетний опыт и оснащенная инструментальная база позволяют установить истинную причину и провести эффективные медицинские мероприятия. При подозрении на прогрессирующий артрит пациента направляют на сдачу лабораторных тестов для определения концентрации в сыворотке C-реактивного белка, рентгенографию. Для анализа синовиальной жидкости делают пункция сустава. Она позволяет установить причину воспаление сустава и назначить лечение.
Консервативная терапия в клинике
Метод эффективен на 1 и 2 стадиях заболевания. Больным назначают:
-
НПВП: Ибурофен, Диклофенак;
-
при острых болях анальгетики: Кетарол, Дексалгин, глюкокортикоиды;
-
диуретики для снятия отеков – Фуросемид, Лазикс;
-
гиалоурановую кислоту и витамины.
Если в результате посева обнаружена патогенная микрофлора, прописывают антибиотики.
Физиотерапевтические процедуры
Манипуляции сокращают очаг воспаление мягких тканей голеностопа, снимают боль и отеки. Фонофорез рефлекторно расширяет сосуды и нагнетает кровь в ткани, стимулирует внутрисуставные обменные процессы. Для результата на пораженные места наносят Фастум, Лион. На начальной фазе артрозы эффективно лечат вытяжением суставов и лечебной физкультурой.
Пациентам с 3 или 4 стадиями поражения требуется хирургическое вмешательство. В этом случае результат от консервативной терапии ровен нулю, а потеря времени может закончиться ампутацией конечности. Методики лечения и технологии, применяемые в центре, позволяют устранить причину аномалии и вернуть пациента к активной жизни.
Записывайтесь к нам на лечение по телефону +7 495 134 03 41 или оставляйте заявку на сайте.
Замена голеностопного сустава, сращение и другие виды хирургического вмешательства
В случаях повреждения голеностопа или развития артрита, сопровождающегося болью и дисфункцией сустава, которые невозможно купировать медикаментозно, вариантом лечения или даже необходимой мерой становится операция. Вот список некоторых из наиболее часто проводимых на голеностопе типов хирургического вмешательства.
Устранение трещины
Самой распространенной операцией стопы является восстановление кости. Окончательный вариант манипуляции зависит от того, какая именно кость повреждена и характера повреждения. Операция может проводиться с применением таких технических средств как металлические пластины и винты, которые обеспечивают соединение кости на период восстановления.
Артроскопия голеностопа
Артроскопия суставов стопы – наименее инвазивное вмешательство, которое заключается во введении специального эндоскопа и хирургического инструментария через небольшие разрезы кожи в области сустава. Хирурги могут прибегать к такой операции для удаления фрагментов хряща, осколков костной ткани из суставной сумки или оценки состояния и восстановления травмированной связки.
Сращивание голеностопа
Эта манипуляция состоит в хирургическом удалении суставных поверхностей, пораженных артритом, и соединении костей пластинами или шпильками на период их полного сращивания. Хотя такая операция полностью обездвиживает голеностоп, она является эффективным методом устранения постоянной боли при артрите стопы. При сращивании в области голеностопа, важно сохранить подвижность второй стопы.
Замена сустава
Хотя такое вмешательство проводится реже операций по замене тазобедреннего или коленного суставов, замена поврежденного соединения в голеностопе может быть выходом при дисфункции сустава, вызванной артритом, и болезненности, не устраняемой медикаментозно. При замене сустава хирург делает надрез в передней части лодыжки, удаляет пораженные участки костной ткани и суставной хрящ, шлифует концы примыкающих костей. Затем соединение протезируется частями искусственного сустава, зачастую, при помощи специального клея. Хирург формирует костный графт между концами костей и для поддержания и стабилизации лодыжки вводит винты через обе кости.
Артопластика «разделения» голеностопа
При этом инновационном методе лечения используют внешний фиксатор или каркас, наподобие лесов, который собирают вокруг нижней част ноги и стопы, хирургически прикрепляя конструкцию шпильками и растяжками. Каркас растягивает/раздвигает поврежденные поверхности сустава. Как показали последние МРТ-обследования, это устраняет проявления артрита в силу увеличения пластичности «густой» кости под хрящом, а сама хрящевая ткань, пораженная артритом, восстанавливается в результате естественных процессов оздоровления организма. В отличие от замены или сращивания голеностопа, описанная артопластика лодыжки сохраняет как само соединение, так и его естественную подвижность. Метод успешно применяется в Европе несколько лет, однако для клиник России является относительно новым и пока не получил широкого распространения.
Такие процедуры стимулирования хряща, как образование новой хрящевой ткани, часто практикуются в сочетании с артопластикой для ускорения процесса. При этом в соединение проводится инъекция стволовых клеток пациента.
Голеностопный сустав находится на стыке костей голени и стопы. Это сочленение блоковидной формы довольно сложно устроено: оно соединяет обе берцовые кости, внутреннюю и наружную лодыжки, таранную кость, включает несколько групп связок и синовиальных сумок. Боль в голеностопном суставе – распространенное явление, поскольку при любом несвойственном ноге движении могут возникать его повреждения. Также неприятные ощущения появляются при заболеваниях голеностопа или всей нижней конечности.
Причины боли в голеностопном суставе и факторы риска
Если болит голеностопный сустав, сразу определить предпосылки для таких симптомов не всегда возможно.
Проблемы, которые могут касаться этой анатомической зоны и вызывать боль, условно классифицируют на такие группы:
- Травматические. Возникают при механическом повреждении и связаны с нарушением целостности суставных элементов.
- Воспалительные, инфекционно-воспалительные. Боль в этом случае обусловлена развивающейся воспалительной реакцией, отеком, инфекционным процессом.
- Дегенеративно-дистрофические. Нога в голеностопном суставе может болеть на фоне истончения и разрушения хрящевой ткани, суставных капсул, иных частей сочленения.
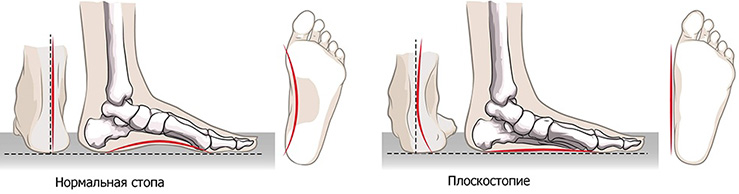 Травма или иное поражение голеностопного сустава может возникать у любого человека, но под действием болезни , неприятности более вероятны. Так, дистрофические заболевания обычно развиваются в пожилом возрасте, при обменных нарушениях. Быстрее прогрессируют патологии голеностопа у тех, кто работает стоя, а также у профессиональных спортсменов и людей, перенесших переломы, вывихи. Чаще проблемы с голеностопом появляются при лишнем весе, у лиц с плоскостопием и иными деформациями стопы.
Травма или иное поражение голеностопного сустава может возникать у любого человека, но под действием болезни , неприятности более вероятны. Так, дистрофические заболевания обычно развиваются в пожилом возрасте, при обменных нарушениях. Быстрее прогрессируют патологии голеностопа у тех, кто работает стоя, а также у профессиональных спортсменов и людей, перенесших переломы, вывихи. Чаще проблемы с голеностопом появляются при лишнем весе, у лиц с плоскостопием и иными деформациями стопы.
Травмы голеностопа
Обычно травма сочленения возникает при повороте ноги вовнутрь или ее вывороте наружу. Это может произойти во время тренировок, при неудачном прыжке. Реже болит область сустава после падения на него тяжелого предмета, при сильном ударе.
Чаще всего боль травматического характера появляется при растяжении связок конечности. Из-за нарушения естественного движения стопы происходит разрыв волокон связок, либо их частичный надрыв. Чем больше волокон пострадало, тем тяжелее будет характер повреждения – в сложных случаях связка может разорваться полностью.
Признаки патологии таковы:
- резкая боль в суставе,
- появление отека,
- расплывающаяся гематома или небольшой синяк.
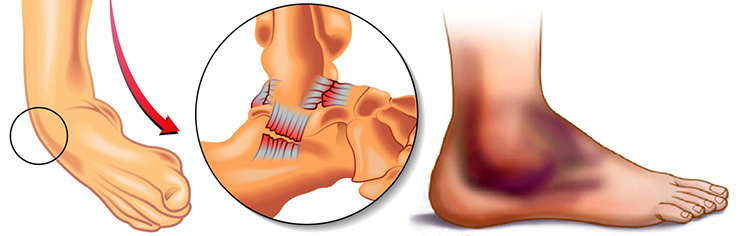 Переломы пяточной кости или лодыжки возникают реже, чем растяжения. Причиной переломов чаще всего становятся прыжки с высоты, падения. Симптомы схожи с признаками растяжения, но более выраженные. Когда болит голеностопный сустав снаружи, может быть сломана внешняя лодыжка. При поражении внутренней лодыжки появляется кровоизлияние с противоположной стороны конечности. Костное сочленение увеличивается в размерах из-за отека, при пальпации характерна резкая боль. Еще один тип травмы – подвывих голеностопного сустава. Его причины аналогичны тем, что вызывают растяжение связок. У людей с большой массой тела, а также при общей слабости связочного аппарата подвывихи способны стать хроническими и повторяться регулярно.
Переломы пяточной кости или лодыжки возникают реже, чем растяжения. Причиной переломов чаще всего становятся прыжки с высоты, падения. Симптомы схожи с признаками растяжения, но более выраженные. Когда болит голеностопный сустав снаружи, может быть сломана внешняя лодыжка. При поражении внутренней лодыжки появляется кровоизлияние с противоположной стороны конечности. Костное сочленение увеличивается в размерах из-за отека, при пальпации характерна резкая боль. Еще один тип травмы – подвывих голеностопного сустава. Его причины аналогичны тем, что вызывают растяжение связок. У людей с большой массой тела, а также при общей слабости связочного аппарата подвывихи способны стать хроническими и повторяться регулярно.
Заболевания, как причина боли
Случается, что болят голеностопные суставы с двух сторон, причем такие ощущения прогрессируют со временем. Боль может вначале возникать только в одном сочленении, а затем появляется и с другой стороны. Носит сдавливающий, сжимающий характер, а по утрам дополняется сильной скованностью. Причиной является артроз голеностопного сустава, который возникает из-за нарушения кровоснабжения хрящей и их преждевременного износа. Без лечения артроз вызывает полное разрушение хрящевой ткани, сужение щели и разрастание костных остеофитов. Последние сдавливают мягкие ткани, нервы, в результате чего болевой синдром становится резким и постоянным.
Прочие заболевания, при которых болит голеностоп:
 Артрит. Связан с воспалением сустава, может быть спровоцирован инфекцией, повреждением сочленения. Тяжелой аутоиммунной патологией считается ревматоидный артрит – это заболевание приводит к серьезной деформации парных суставов и обычно стартует с поражения пальцев рук.
Артрит. Связан с воспалением сустава, может быть спровоцирован инфекцией, повреждением сочленения. Тяжелой аутоиммунной патологией считается ревматоидный артрит – это заболевание приводит к серьезной деформации парных суставов и обычно стартует с поражения пальцев рук.- Псориаз. Встречается редко, вызывает воспаление кожи и иногда осложняется разрушением суставов. Обычно возникает у людей в молодом возрасте.
- Ахиллит. Боль при ходьбе в голеностопном суставе может быть признаком воспаления ахиллова сухожилия. Также неприятные ощущения при ахиллите развиваются после бега, другой интенсивной нагрузки на ноги, ношения обуви на каблуках. Прочие признаки болезни – легкая припухлость голеностопного с устава, покраснение ноги.
- Подагра. Связана с накоплением солей мочевой кислоты в суставах. Вначале болезнь поражает большие пальцы ног, потом распространяется на голеностопы. При подагре болит сустав резко, порой нестерпимо, приступы плохо снимаются препаратами и усиливаются по ночам.
Прочие причины болевого синдрома
В редких случаях болит голеностоп на фоне остеохондроза пояснично-крестцового сегмента позвоночника. Боль в данном случае имеет иррадиирующий характер, отдавая в нижнюю конечность и распространяясь по всей ее поверхности. Острые боли в ноге способны возникать на фоне прострелов в пояснице, поэтому сочетаются с ними.
У будущих мам на поздних сроках гестации из-за большой нагрузки на ноги возникает боль в голеностопе при ходьбе. Такие явления особенно характерны для женщин, набравших лишнюю массу тела при беременности. По схожей причине страдают от болей в голеностопе люди с ожирением, причем у них намного выше вероятность повторяющихся травм конечностей.
Другими предпосылками для болевого синдрома в голеностопе являются:
- новообразования анатомической зоны (доброкачественные, злокачественные),
- ношение неправильно подобранной обуви,
- укусы насекомых, сопровождающиеся аллергической реакцией,
- варикоз, тромбофлебит,
- сосудистые заболевания брюшной полости,
- остеопороз костей.
Первая помощь
Когда боль в голеностопном суставе вызвана травмой, пациенту требуется оказание неотложной медицинской помощи. Необходимо вызвать «скорую», либо своими силами добраться до приемного отделения больницы, травмпункта. При переломе или сильном растяжении связок накладывают гипс, фиксируют конечность иным способом, сверху бинтуют ее эластическим бинтом.
В остром периоде важно:
- прикладывать к голеностопному суставу лед,
- принимать обезболивающие, противовоспалительные препараты,
- строго ограничивать нагрузку на ногу,
- наносить на кожу противоотечные мази,
- приподнимать ногу выше уровня тела во время сна, отдыха.
 Срок ношения повязки, гипса зависит от тяжести травмы. При переломе он может достигать 3-4 недель, при растяжении – 1-2 недель. Если самовольно уменьшить время лечения, эластичность связок и мышц снизится, что в будущем грозит развитием хронических заболеваний сустава.
Срок ношения повязки, гипса зависит от тяжести травмы. При переломе он может достигать 3-4 недель, при растяжении – 1-2 недель. Если самовольно уменьшить время лечения, эластичность связок и мышц снизится, что в будущем грозит развитием хронических заболеваний сустава.
Диагностика поражений голеностопа
В ситуации, когда болит голеностоп, определить причину неприятных ощущений можно только при проведении диагностики. Без постановки правильного диагноза невозможно назначить эффективное лечение, и боль будет сохраняться. Следует обратиться за помощью к травматологу или ортопеду. Врач осмотрит ногу, произведет пальпацию, физикальные тесты с активными и пассивными движениями голеностопа, после чего сделает предварительное заключение.
Самым простым и популярным методом выявления причины боли в голеностопном суставе является рентгенография.
На снимке можно обнаружить такие объективные признаки:
 сужение или сращение суставной щели,
сужение или сращение суставной щели,- заполнение щели соединительной тканью,
- признаки остеосклероза – отмершие участки тканей,
- явления остеопороза – истончение наружного слоя костей,
- наличие кист, нагноения, опухолей,
- атрофия капсулы или иных элементов сустава,
- эрозии,
- очаги воспаления,
- костные остеофиты,
- уменьшение или увеличение объема синовиальной жидкости.
При недостаточности данных для постановки диагноза больному рекомендуется выполнение КТ или МРТ сустава. При сосудистых заболеваниях проводят УЗИ с допплерографией. Если болит голеностопный сустав на фоне перелома, тяжелой сочетанной травмы, нередко делают лечебно-диагностическую артроскопию с удалением обломков кости, частиц гноя, излившейся крови, омертвевших тканей.
Лечение боли в голеностопном суставе – основные методы
Если болит, постоянно ноет голеностопный сустав, что делать больному? Выбор методов терапии зависит от поставленного диагноза.
При большинстве заболеваний показано консервативное лечение:
- НПВС (Ибупрофен, Кетонал, Мелоксикам, Аркоксиа). Помогают снять воспаление, обезболивают. Применяются в острой стадии любых патологий сустава. Могут использоваться и в форме мазей, которые наносят на пораженную зону.
- Хондропротекторы (Структум, Дона, Хондроитин, Глюкозамин). Принимаются длительным курсом, помогают восстановить хрящ голеностопных и других суставов. Особенно показаны для лечения и профилактики артроза.
- Кортикостероиды (Кеналог, Дипроспан). Вводятся в область сустава, помогают быстро и надолго снять воспаление. В основном, применяются на запущенной стадии артроза, при ревматоидном, псориатическом артрите.
- Противоподагрические средства (Аллопуринол, Колхикум). Помогают снизить уровень мочевой кислоты в крови, устраняют боль и воспаление при подагре.
- Противоотечные препараты (мази Лиотон, Гепариновая). Показаны против отека, для снижения проницаемости сосудов.

После травмирования, а также при артрозе обязательно назначается физиотерапия (магнит, парафин, ванны, электрофорез). Этот вид лечения боли в тканях голеностопного сустава помогает восстановить кровообращение, усилить микроциркуляцию крови, ускоряет реабилитацию и предотвращает различные осложнения. В тяжелых случаях назначается хирургическое лечение. Обычно оно показано только при открытых переломах, отломах костей, нагноении тканей, сложных формах артрита.
Народное лечение
Лечение боли в голеностопном суставе может дополняться нетрадиционными способами, но только вместе с консервативной терапией.
Вот эффективные рецепты для лечения болевого синдрома:
- Примотать к ноге кусок соленого сала, оставить на ночь для снятия отека, уменьшения неприятных ощущений.
- Соединить поровну соль и мед, сделать компресс к ноге на ночь.
- Измельчить огурец, приложить кашицу в форме примочки к ноге против воспаления, покраснения. Оставить на 2-3 часа.
- Заварить ложку травы сабельника стаканом воды, настоять час. Пить по 100 мл трижды в день от воспаления курсом в 1 месяц.
Меры профилактики
Чтобы не знать, как болит голеностоп и не столкнуться с заболеваниями сустава, нужно следить за общим состоянием здоровья и соблюдать такие советы:
- практиковать разумные физические нагрузки, аккуратно выполнять все упражнения, не забывать про предварительную растяжку и разогрев мышц, связок,
- при ощущении сильной усталости в ногах дать им отдохнуть, прекратить выполнение работы или тренировку,
- во избежание повреждений носить только удобную, анатомически подобранную обувь из натуральных материалов,
- своевременно осуществлять лечение всех воспалительных, инфекционных заболеваний,
- контролировать вес, качественно и разнообразно питаться, пить витамины, при необходимости, применять специально подобранные диеты для похудения.
В возрасте старше 45-50 лет стоит регулярно посещать специалиста для раннего выявления артроза и предупреждения его прогрессирования. Это поможет сохранить здоровье суставов в будущем.
 Загрузка…
Загрузка…причин, домашние средства и профилактика
Боль в лодыжке относится к любому типу боли или дискомфорта в ваших лодыжках. Эта боль может быть вызвана травмой, такой как растяжение связок, или медицинским состоянием, таким как артрит.
По данным Национального университета медицинских наук (NUHS), растяжение связок голеностопного сустава является одной из наиболее распространенных причин болей в голеностопном суставе, составляющих 85 процентов всех травм голеностопного сустава. Растяжение связок происходит, когда ваши связки (ткани, которые соединяют кости) рвутся или чрезмерно растягиваются.
Большинство растяжений голеностопного сустава – это боковые растяжения, которые возникают, когда ваша нога катится, в результате чего ваша внешняя лодыжка поворачивается к земле. Это действие растягивает или разрывает связки.
Растяжение связок голеностопного сустава часто отекает и ушибается в течение 7-14 дней. Тем не менее, для полного заживления тяжелой травмы может потребоваться несколько месяцев.
Читайте дальше, чтобы узнать причины боли в лодыжке и как ее лечить.
Растяжение связок является распространенной причиной боли в лодыжке. Растяжение связок обычно вызывается, когда лодыжка поворачивается или поворачивается так, что внешняя лодыжка движется к земле, разрывая связки лодыжки, которые скрепляют кости.
Вращение лодыжки также может привести к повреждению хряща или сухожилий лодыжки.
Боль также может быть результатом:
Подагра происходит, когда мочевая кислота накапливается в организме. Эта более высокая, чем обычно, концентрация мочевой кислоты (побочный продукт нормального разрушения организма старыми клетками) может откладывать кристаллы в суставах, вызывая острую боль.
Псевдогаут – это аналогичное состояние, при котором в суставах накапливаются отложения кальция. Симптомы подагры и псевдогрипты включают боль, отек и покраснение.Артрит также может вызвать боль в лодыжке. Артрит – это воспаление суставов.
Множественные виды артрита могут вызывать боль в лодыжках, но остеоартрит является наиболее распространенным. Артроз часто вызывается износом суставов. Чем старше люди, тем больше вероятность развития остеоартрита.
Септический артрит – это артрит, вызванный бактериальной или грибковой инфекцией. Это может вызвать боль в лодыжках, если лодыжки являются одной из областей заражения.
Для немедленного лечения боли в лодыжке в домашних условиях рекомендуется метод RICE. Это включает в себя:
- Отдых. Избегайте нагрузки на лодыжку. Старайтесь как можно меньше двигаться в течение первых нескольких дней. Используйте костыли или трость, если вам нужно идти или двигаться.
- Лед. Начните с того, что кладите пакет со льдом на лодыжку не менее чем на 20 минут за один раз, с перерывами в глазури на 90 минут. Делайте это три-пять раз в день в течение 3 дней после травмы.Это помогает уменьшить отек и онемение боли.
- Сжатие. Оберните поврежденную лодыжку эластичной повязкой, как повязка ACE. Не заворачивайте его так плотно, чтобы лодыжка онемела или пальцы на ногах посинели.
- Высота. Всякий раз, когда это возможно, сохранить ваши лодыжки поднятых выше уровня сердца на стопке подушек или другого типа конструкции.
Вы можете принимать лекарства, отпускаемые без рецепта (OTC), такие как ацетаминофен или ибупрофен, для облегчения боли и отеков.Как только ваша боль утихнет, осторожно потяните лодыжку, вращая ее по кругу. Поверните в обоих направлениях и остановитесь, если он начинает болеть.
Вы также можете использовать свои руки, чтобы осторожно согнуть лодыжку вверх и вниз. Эти упражнения вернут ваш диапазон движений, помогут уменьшить отеки и ускорить процесс восстановления.
Если ваша боль в лодыжке является результатом артрита, вы не сможете полностью излечить травму. Однако есть способы, которыми вы можете управлять этим. Это может помочь:
- использовать актуальные обезболивающие средства
- принимать нестероидные противовоспалительные препараты (НПВП) для уменьшения боли, отека и воспаления
- оставаться физически активными и следовать программе фитнеса с упором на умеренные физические нагрузки
- практиковать здоровое питание привычки
- растянуть, чтобы поддерживать хороший диапазон движений в суставах
- поддерживать вес тела в пределах здорового диапазона, что уменьшит нагрузку на суставы
Если изменения образа жизни и внебиржевые процедуры просто не уменьшают боль, это может быть, пришло время изучить другие варианты.
Ортопедическая вставка для обуви или скоба для стопы или голеностопного сустава – отличный нехирургический способ перестройки суставов и предотвращения боли и дискомфорта. Доступные в различных размерах и степенях жесткости, вставки поддерживают различные части стопы и перераспределяют вес тела, обеспечивая тем самым облегчение боли.
Голеностопный сустав работает так же. Эти скобки доступны в разных размерах и уровнях поддержки. Некоторые из них можно носить с обычной обувью, в то время как другие носят более полный характер, напоминающий гипс, который покрывает как лодыжку, так и ступню.
Хотя в аптеке или аптеке может быть несколько сортов, лучше проконсультироваться с врачом для правильной установки.
Инъекции стероидов могут использоваться для уменьшения боли и воспаления. Инъекции содержат лекарство под названием кортикостероид, который уменьшает отечность и боль в пораженной области.
Большинство инъекций занимают всего несколько минут и дают облегчение в течение нескольких часов, в то время как говорят, что эффект длится от 3 до 6 месяцев. Самое приятное то, что это неинвазивная нехирургическая процедура, которая поможет вам отдохнуть дома в тот же день.
Хотя большинство растяжений голеностопного сустава заживают с небольшим количеством ТСХ и уходом на дому, важно знать, когда травма прогрессировала после этой точки.
Тем, кто испытывает сильные отеки или кровоподтеки, а также неспособность оказывать значительное давление или давление на область без значительной боли, следует обратиться к врачу.
Другое общее правило – обращать внимание на лекарства, если в течение первых нескольких дней не было улучшений.
Боль в голеностопном суставе часто вызывается общими травмами, такими как растяжение связок, или медицинскими состояниями, такими как артрит, подагра или повреждение нерва.Дискомфорт обычно проявляется в виде отеков и синяков в течение 1-2 недель.
В это время старайтесь отдыхать, поднимать ногу и обмывать лодыжки три-пять раз в день в течение первых нескольких дней. Безрецептурные препараты также могут помочь.
Но если после этого боль все еще сохраняется, отправляйтесь к врачу, чтобы рассмотреть все ваши варианты, от специальных подтяжек и ботинок до операции.
Люди с ревматоидным артритом часто имеют симптомы на запястьях. Комплекс упражнений может помочь уменьшить эти симптомы, включая боль и скованность.
Ревматоидный артрит (РА) поражает более 1,3 миллиона американцев. Руки, запястья и колени являются областями, которые обычно поражаются.
В этой статье мы рассмотрим, как РА влияет на запястья, а также его симптомы, диагностику и лечение.
РА часто вызывает воспаление в одном или обоих запястных суставах, что приводит к боли и опуханию в области. Люди также замечают тугоподвижность суставов, которая может ухудшить движение запястья.
Запястье представляет собой сложное соединение, которое содержит множество мелких суставов. Он состоит из двух больших костей и восьми меньших.
РА – это прогрессирующее состояние, которое обычно начинается в небольших суставах, таких как пальцы рук и ног, и в средних суставах, включая запястье, перед распространением в более крупные суставы.Хотя симптомы на начальном этапе слабо выражены, они могут стать очень болезненными.
По мере развития РА может влиять на диапазон движений и гибкость запястных суставов. Человек с этим заболеванием, вероятно, испытывает скованность и ограниченный диапазон движений.
Симптомы приходят и уходят со временем, в эпизодах, называемых вспышками. Если RA влияет на одно запястье, это может повлиять на другое.
RA может повредить хрящ, который обычно смягчает сустав и позволяет ему плавно двигаться.Когда состояние разрушает хрящ, кости сустава могут тереться, что приводит к необратимому повреждению.
Это может вызвать дальнейшие проблемы. Например, сухожилия, отвечающие за движение пальцев, могут разорваться, не давая человеку полностью разогнуть пальцы.
RA может вызвать отек и боль в суставах запястья. Со временем это воспаление может привести к необратимому повреждению, что приведет к изменению формы суставов запястья.
Человек с РА может также заметить узелки, формирующиеся около запястий.Это небольшие твердые неровности. Узелки с большей вероятностью развиваются вокруг других пораженных суставов, таких как пальцы или локти.
Сначала симптомы РА обычно бывают легкими. Человек может чувствовать дискомфорт только в определенное время, когда оказывает давление на суставы запястья, например, когда он делает поворотное движение рукой.
На ранних стадиях диапазон движений суставов обычно лишь слегка ограничен.
Со временем боль становится более сильной и постоянной.Люди могут чувствовать дискомфорт, даже если у них нет вспышек.
Помимо симптомов, связанных с суставами, РА может вызвать:
Для диагностики РА врач проведет медицинский осмотр области и проведет медицинскую историю. Они оценят физические изменения в запястье и диапазон его движения.
Врачи также могут порекомендовать проведение визуальных тестов, таких как рентген, ультразвук или МРТ. Это поможет определить степень повреждения и точные места поражения.
Анализ крови может показать, есть ли у человека РА или другой тип артрита, в зависимости от состава антител в крови.
Не существует лекарства от артрита, поэтому лечение направлено на устранение симптомов, уменьшение боли, предотвращение повреждения суставов и повышение подвижности.
Лечение ревматоидного артрита на запястьях может включать:
Снижение давления на запястья
Ограничение активности, которая оказывает давление на запястья, может быть эффективным способом уменьшения боли.
Трудно полностью избежать использования запястий, но шины и другие устройства могут обеспечить поддержку.
Упражнения
Очень важно поддерживать подвижность запястных суставов во избежание дополнительных повреждений.
Упражнения для запястий могут улучшить гибкость, диапазон движений и силу мышц, что может уменьшить дискомфорт.
Могут помочь следующие упражнения:
- Регулярно растягивать и сгибать запястья, чтобы улучшить циркуляцию и улучшить гибкость и диапазон движений.
- Ежедневно сжимайте мяч для напряжения, чтобы поддерживать сухожилия в запястье активными и наращивать мышцы рук.
- Положите руки ладонями вверх на стол, переверните их ладонями вниз, затем повторите. Это будет способствовать силе и гибкости в запястье.
Другие упражнения, которые могут помочь с симптомами RA всего тела, включают:
- плавание, так как вода поддерживает тело, оказывая меньшее давление на суставы
- формы упражнений, которые включают плавные движения, такие как тай-чи и йога
- ходьба, потому что это упражнение с низким воздействием, и люди могут при необходимости использовать трости или ходунки
Физиотерапевты могут порекомендовать другие упражнения для улучшения подвижности в запястьях.
Медикаменты
Медикаменты могут помочь облегчить боль, уменьшить воспаление и замедлить прогрессирование РА.
Врачи часто рекомендуют нестероидные противовоспалительные препараты (НПВП) для контроля воспаления. Это важный шаг в направлении ограничения боли и помогает восстановить диапазон движения в запястьях.
Другие виды лекарств, которые могут уменьшить воспаление, включают:
- модифицирующих заболевание противоревматических препаратов (DMARD)
- биологических препаратов
- обезболивающих препаратов
- инъекции кортикостероидов
хирургия
Если РА вызвал необратимые повреждения в лучезапястном суставе или если другие методы лечения не помогли, врач может порекомендовать операцию.Целью обычно является удаление или замена поврежденных частей сустава.
Некоторые виды хирургии могут включать слияние частей кости в суставе, которые трутся друг о друга.
Люди с РА в запястье имеют повышенный риск развития состояния, которое влияет на сухожилия, называемого дорсального теносиновита.
Если воспаление распространяется на руки и существует риск повреждения сухожилий, врач может направить человека к специалисту по ручной хирургии, потому что разрывом сухожилий трудно управлять.
В противном случае врачи могут порекомендовать инъекцию стероидов в синовиальную ткань, что также может быть профилактической мерой.
РА часто поражает запястья. По мере прогрессирования состояния симптомы обычно усиливаются, и людям, возможно, придется использовать упражнения, лекарства или комбинацию методов лечения для облегчения симптомов.
РА это хроническое заболевание. Со временем это может нанести непоправимый урон и ограничить подвижность в запястьях.
Если доктор обнаруживает это рано, и у человека есть правильная комбинация обработок, RA может вызвать только умеренные признаки в течение многих лет.
Почему болит лодыжка? Причины и симптомы
Если вы покупаете что-то по ссылке на этой странице, мы можем получить небольшую комиссию. Как это работает
Лодыжка человека может болеть по многим причинам, от незначительных травм до хронических заболеваний, таких как артрит.
Боль в лодыжке может быть вызвана различными травмами костей, мышц и структур мягких тканей, которые поддерживают лодыжку.
В зависимости от причины, боль может ощущаться как острая, стреляющая боль или тупая боль.Люди могут также заметить опухание вокруг лодыжки.
Легкие травмы, такие как растяжение лодыжки и растяжение связок, являются частой причиной боли в лодыжке. Люди часто могут лечить незначительные травмы в домашних условиях, но им следует обратиться к врачу по поводу предполагаемых заболеваний или травм, которые мешают их повседневной жизни.
В этой статье рассматриваются некоторые распространенные причины, по которым у человека может болеть лодыжка, а также способы облегчения боли.
Share on PinterestCertain антибиотики могут увеличить риск разрыва ахиллова сухожилия.Ахиллово сухожилие – это сильная ткань, соединяющая пяточную кость с икроножной мышцей. Сухожилие может разорваться или разорваться из-за перенапряжения во время бега или тренировки или после падения.
Прием кортикостероидов или некоторых антибиотиков, в том числе фторхинолонов, таких как ципро, также может повысить вероятность разрыва сухожилия.
Симптомы разрыва ахиллова сухожилия включают в себя:
- уменьшенный диапазон движения
- боль, которая внезапно возникает в голеностопном суставе или голени
- ощущение ударов или щелчков в лодыжке
- проблемы стоя на цыпочках или подъем по лестнице
- опухоль на задней части голени или лодыжки
Во многих случаях разрыв ахиллова сухожилия требует хирургического вмешательства для исправления.
Перелом голеностопного сустава – это перелом одной или нескольких костей голеностопного сустава, например большеберцовой кости или малоберцовой кости. Перелом может быть одним чистым разрывом или может сломать кость на более мелкие кусочки.
Симптомы перелома лодыжки включают в себя:
- боль, которая может распространяться по всей голени
- припухлость в области голеностопного сустава и за ее пределами
- образование пузырей на месте травмы
- трудности при ходьбе и перемещении ноги сломанной кости, толкающей кожу
Лечение перелома лодыжки зависит от тяжести травмы и места перелома.Операция не всегда необходима.
Растяжения связок и деформации – оба типа повреждения мягких тканей. Оба могут вызвать значительную боль и дискомфорт, в зависимости от тяжести.
Растяжение связок – это перенапряжение или разрыв связки, которая представляет собой полосу жесткой ткани, которая соединяет кости. Растяжения могут варьироваться от частичного до полного.
Штамм – это повреждение мышц или сухожилий. Сухожилия – это жесткие шнуры, которые прикрепляют мышцы к кости. Напряжения могут варьироваться от небольшого перенапряжения до полного разрыва.
Лодыжки являются общей областью для растяжений и растяжений, так как они представляют собой сложный сустав, который переносит много ежедневных движений.
Симптомы растяжения или растяжения голеностопного сустава включают в себя:
- звук щелчка или щелчка
- нестабильность голеностопного сустава
- отек
- нежность
Такие травмы обычно возникают во время физической активности, например, при занятиях спортом или работает.
Подагра является формой артрита, который возникает из-за накопления кристаллов мочевой кислоты в организме.Подагра обычно поражает стопу и лодыжку, особенно большой палец ноги человека.
Симптомы подагры включают:
- боль, которая обычно усиливается ночью или сразу после пробуждения
- припухлость вокруг голеностопного сустава
- тепло над голеностопным суставом
Люди с семейным анамнезом подагры имеют больше шансов условие. Другие условия, которые увеличивают риск подагры, включают диабет, ожирение и высокое кровяное давление. Прием лекарств, таких как диуретики или ниацин, также может увеличить риск.
Предыдущий порез, травма или операция могут позволить бактериям проникнуть в кожу или сустав вокруг лодыжки и вызвать инфекцию.
Симптомы инфекции лодыжки включают:
- усталость и общее недомогание
- лихорадка
- боль
- покраснение
- отек
- тепло
Врач может назначить пероральный или внутривенный антибиотики в зависимости от тяжести инфекции. Люди должны стараться как можно быстрее обратиться за лечением этой инфекции, чтобы она не ухудшилась.
Артрит – изнашивание защитного хряща в лодыжках. Это может привести к тому, что кости будут тереться друг о друга, что приведет к боли и нестабильности в голеностопных суставах.
Симптомы остеоартрита включают:
- боль в лодыжке
- рост костных областей над голеностопным суставом
- жесткость
- отек
- проблемы при ходьбе или сгибании голеностопного сустава
Остеоартрит ухудшается со временем, но лечение может замедлиться или остановить прогрессирование состояния.
Приобретенное заболевание плоскостопия, также называемое опущенными дугами или задней дисфункцией сухожилия большеберцовой кости, обычно поражает только одну ступню и представляет собой расстройство сухожилия, поддерживающего свод стопы.
Расстройство плоскостопия приводит к тому, что свод стопы соприкасается с землей.
Симптомы расстройства плоскостопия включают:
- уплощение свода стопы
- боль на внешней стороне стопы
- боль при выполнении действий, которые бросают вызов сухожилию, таких как походы, подъем по лестнице или бег
- перекатывание лодыжки внутрь или перпронация
- отек вокруг стопы и голеностопного сустава
Расстройство плоскостопия, как правило, прогрессирующее, то есть со временем оно ухудшается.Тем не менее, врачи часто могут исправить это с помощью нехирургического лечения.
Ревматоидный артрит – это аутоиммунное заболевание, которое заставляет иммунную систему атаковать суставные накладки, называемые синовиальной.
По данным Фонда артрита, примерно 90 процентов людей с ревматоидным артритом испытывают проблемы с ногами и лодыжками.
Симптомы ревматоидного артрита включают в себя:
- трудности при перемещении голеностопного сустава
- боль
- отек
Состояние также может повлиять на руки, запястья, спину и другие суставы.Ревматоидный артрит ухудшается со временем, но люди могут контролировать свои симптомы и предотвращать прогрессирование заболевания, принимая определенные лекарства.
Если человек получил травму, которая ограничивает его способность двигать ногой и лодыжкой, ему следует обратиться к врачу. Им следует обратиться за неотложной помощью, если они подозревают, что лодыжка сломана.
Люди должны также обратиться к врачу, когда симптомы боли в лодыжке усиливаются, а не улучшаются.
Врач проведет медицинский осмотр стопы и голеностопного сустава на предмет видимых деформаций, признаков инфекции и изменений кожи.
Врач также может провести следующие анализы, чтобы определить причину боли в лодыжке:
- , визуальные исследования, такие как рентген, компьютерная томография или МРТ,
- анализы крови, которые могут помочь диагностировать ревматоидный артрит, подагру и инфекции
- пробы кожи или жидкости для проверки на наличие бактерий, грибков и вирусов
Лечение болей в голеностопном суставе зависит от первопричины. Например, врач, как правило, лечит инфекцию лодыжки назначенными антибиотиками.Врачи также могут назначать лекарства, помогающие контролировать такие заболевания, как подагра и ревматоидный артрит.
При травмах врачи обычно рекомендуют принимать безрецептурные обезболивающие препараты, отдыхать и заниматься спортом для улучшения выздоровления. Тем не менее, серьезные травмы лодыжки и травмы могут потребовать хирургического вмешательства.
Домашние средства
Одним из основных способов лечения легких травм является метод RICE. Люди могут использовать этот метод дома, чтобы уменьшить боль и припухлость вокруг лодыжки.
RICE расшифровывается как:
- Отдых : Отдых пораженного голеностопного сустава позволяет ему заживать и уменьшает степень повреждения.
- Лед : Нанесение льда на пораженный участок может помочь минимизировать отек. Примените покрытый тканью пакет со льдом на 10–15 минут за один раз несколько раз в день.
- Сжатие : Обертывание голеностопного сустава или применение сжимающей скобы может помочь минимизировать отек и обеспечить поддержку, что снижает риск дальнейшего повреждения.
- Высота : Использование нескольких подушек для поднятия голеностопного сустава может поддержать его и способствовать притоку крови и жидкости к сердцу.
Прием безрецептурных болеутоляющих средств, таких как ацетаминофен и ибупрофен, также может помочь уменьшить дискомфорт. Ибупрофен доступен для покупки онлайн.
Смена обуви часто помогает человеку уменьшить боль в ногах и голеностопном суставе. Ношение поддерживающей обуви с широким носком может уменьшить давление на лодыжку и снизить вероятность возникновения боли в лодыжке в будущем.
Иногда врач может рекомендовать использовать специальную вставку, называемую ортопедическая стелька. Они варьируются по консистенции от мягких до жестких и помогают поддерживать ноги. Ортопедические стельки доступны для покупки онлайн.
Согласно статье, опубликованной в журнале «Семинары по артриту и ревматизму », клинически доказано, что такие вмешательства в обуви, как ортопедия, помогают тем, кто страдает ревматоидным артритом и подагрой, а также другими заболеваниями.
Многие виды травм и состояния здоровья могут стать причиной травмы лодыжки.
Если боль в лодыжке влияет на их повседневную деятельность, ему следует обратиться к врачу. Доктора могут диагностировать и лечить потенциальные причины, прежде чем травма, состояние или инфекция ухудшатся.
Боль в лодыжке или задней части пятки
Ниже приведено описание распространенных травм в области спины пятки или лодыжки. В случае чрезмерных травм, таких как ахиллово сухожилие и ретрокальканеальный бурсит, поначалу боль может быть слабой и постепенно усиливаться.
реклама
Ахиллесовый тендинит
Симптомы ахиллового тендинита могут включать боль, покраснение кожи и припухлость чуть выше пятки. Область может также стать жесткой, ограничивая диапазон движения лодыжки.
Ахиллово сухожилие соединяет икроножные мышцы с задней частью пяточной кости, называемой пяточной костью. Если сухожилие становится раздраженным и воспаленным, это называется тендинитом.
Несмотря на то, что это может затронуть как спортсменов, так и не спортсменов, ахилловый тендинит часто встречается у бегунов, которые слишком быстро наращивают свои тренировки или чьи икроножные мышцы слишком тесные. Симптомы могут ухудшиться первым делом утром или после тренировки.
Отдых и другие нехирургические методы лечения обычно могут облегчить симптомы.Тем не менее, кровоток в этой области тела ограничен, поэтому ахиллово сухожилие может заживать медленно.
Бурсит ретро-пяточной кости
Боль, болезненность и припухлость в задней части пятки могут указывать на воспаление ретрокальканеальной бурсы. Эта бурса – маленький заполненный жидкостью мешок, который служит одновременно подушкой и смазкой между пяточной костью и ахилловым сухожилием. Это может стать раздраженным и воспаленным от чрезмерной ходьбы, прыжка или бега.
Подробнее о Бурсит пятки (ретрокальканеальный и ретроахил) на Спорт-здоровье
Бег в гору, вызывающий значительное сгибание стопы, может быть особенно раздражающим для ретрокальканеальной сумки.
Поскольку симптомы схожи, бурсит пяточной кости и ахиллово сухожилие часто ошибочно принимают друг за друга. Более того, у человека могут быть оба состояния одновременно. Например, если его не лечить, ахиллово сухожилие может вызвать ретрокальканеальный бурсит.
Растяжение связок голеностопного сустава
Растяжение связок голеностопного сустава – это не травма, вызванная чрезмерным использованием, а разовая травматическая травма, возникающая при растяжении или разрыве связки, соединяющей две кости в голеностопном суставе. Бегун может растянуть лодыжку, совершив неправильную посадку (например, «катая лодыжку») или во время падения. Боль в области растяжения связок является немедленной и обычно сопровождается отеком лодыжки. Человек может быть не в состоянии поставить вес на пораженную ногу.
Просмотреть все о растяжениях лодыжки и растяжений
Первоначальное лечение обычно включает в себя Р.I.C.E: R est, I ce, C и сжатие E . Пациенту может потребоваться использовать костыли и постепенно возвращаться к нагрузке на лодыжку, прежде чем возобновить тренировку.
См. P.R.I.C.E. Принципы протокола
реклама
Как и в случае большинства травм, эти состояния легче лечить на ранних стадиях. Если боль в лодыжке или задней части пятки не проходит после двух или трех недель отдыха или если боль сильная, необходима медицинская помощь.Бегуны могут записаться на прием к врачу первичной медицинской помощи, физиотерапевту, ортопеду или ортопеду для определения плана диагностики и лечения.
См. 2 распространенных типа пяточных шпор
,Пупартовая связка: Пупартова связка: что это, строение и где находится – ПУПАРТОВА СВЯЗКА – это… Что такое ПУПАРТОВА СВЯЗКА?
Пупартова связка: что это, строение и где находится
Знание анатомии организма человека является важным аспектом для современного человека. Изучение паховой области наиболее актуально, так как именно в этой зоне чаще всего происходят растяжения, разрывы и появляются грыжи. Она достаточно уязвима и имеет маленькую защиту.
Изучение позволит понять все нюансы функционирования. Большую роль играет пупартова связка, которая выполняет важные функции.
Где находится паховая область?
Пах располагается между животом и бедренной частью. Выступает в роли связующего канала. Главную роль в ней играет пупартова связка. Она отделяет паховую область снизу и снаружи. В верхней части в роли разграничителя служит подвздошная кость и прямая мышца живота.
Имеется малое количество мышц, что обеспечивает ему недостаточную защиту. Она является достаточно уязвимым местом на теле, поэтому больше всего подвержена различным травмам, нарушающим ее работу.
Анатомия
Представляет собой тяж, расположенный между лобковым бугром и передней подвздошной остью. Сухожильная арка представляет собой небольшой желоб, длиной около 12 см. В этой анатомической области находится сама связка и подвздошно-лобковый тракт. Он расположен немного глубже, но имеет такое же направление. Между ними имеется очень маленькое расстояние.
Под сухожильной аркой располагается поясничная мышца и большое количество нервов. Здесь располагается бедренный нерв, а также кровеносные сосуды, находящиеся в подвздошной области. Вблизи находится бедренная фасция. Именно в ней располагаются кровеносные сосуды и лимфатические узлы.
В обычном здоровом состоянии связка плотная и натянутая. Иногда диагностируется растяжение тяжа. У мужчин при нагрузке производится сильное давление на пах. У женщин такое растяжение встречается гораздо чаще. Обычно появляется во время родов. Характеризуется болевым синдромом, отечностью и гематомой. Также боль в паху может появиться из-за воспаления лимфатических узлов. В таком случае они будут ощущаться при пальпации, а также связка будет увеличена в размерах.
Необходимо знать, что в зависимости от половой принадлежности она имеет несколько отличий. У мужчин чаще возникают травмы, которые повреждают связку. У женщин она гораздо лучше защищена мышечным слоем.
Расположение
Арка начинается с сухожильной части косой мышцы живота. Мышца заканчивается апоневрозом, который имеет вид эластичных волокон. Они создают устойчивость в брюшной полости. Апоневроз более развит у женщин. Поэтому у мужского пола грыжа в паху диагностируется гораздо чаще.
Концы сухожильной арки разветвляются на более мелкие. Волокна, играющие большую роль в создании, являются началом лакунарной связки. От нее проходит гребешковая связка, которая проходит по направлению лобковой кости. При хирургических вмешательствах на пах, хирурги нередко прошивают гребешковое образование, тем самым захватывая гребенчатую мышцу.
Строение пахового канала
Паховый канал протягивается в одном направлении. Представляет собой образование, которое выражено в около брюшинном пространстве при выходе внутренних органов.
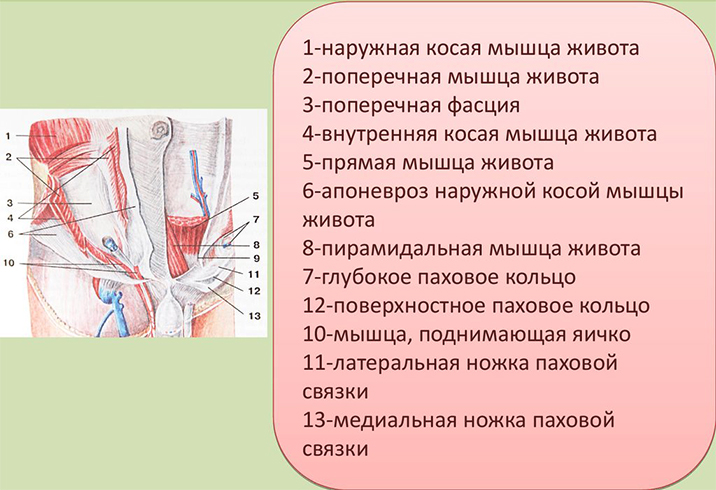
Длина промежутка у лиц мужского пола около 5 см. У женщин этот промежуток несколько длиннее, но гораздо меньше в диаметре. В кольцо, находящееся в начале и конце промежутка, помещается лишь начало указательного пальца. Размер щели зависит от того, насколько устойчива паховая область.
Анатомия промежутка у мужчин более сложная. В нем расположен семенной канатик, семявыводящий проток, а также большие кровеносные сосуды. У женщин это пространство занято маткой. Здесь же находится влагалищный отросток, который доходит до больших половых губ.
Фактором риска является незаращение влагалищного отростка, что приводит к развитию грыжи. Это провоцирует появление врожденных грыж у мужчин, а у женщин развитие различных новообразований.
В паховой области появляются два вида грыжи: косая и прямая. Косая находится за пределами канала. Она расширяет щелевой проход, что приводит к слабости апоневроза. Длительное наличие может привести к соединению грыжевого мешка и семенного канатика. Такая грыжа нередко диагностируется, как врожденная патология.
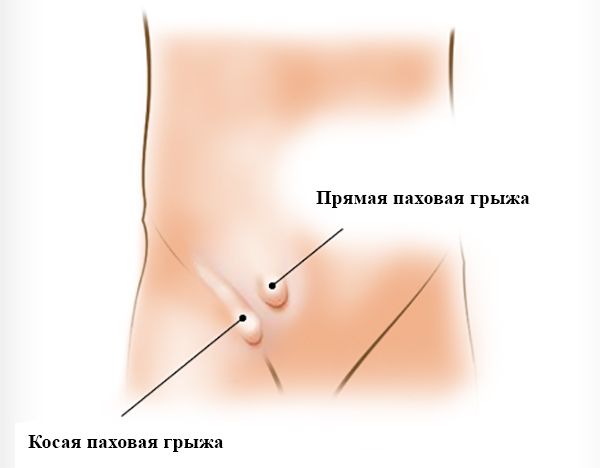
Прямая проходит, минуя семенной канатик. Не задевает половые органы. Чаще диагностируется у людей преклонного возраста и является врожденной.
При наличии грыжи человека беспокоит боль в паху. Имеется выпячивание, которое усиливается во время физических нагрузок.
Функции
Она играет роль связующей детали. К ней прикрепляются все мышцы. Она является строительной частью и образовывает паховый промежуток. За счет этого она играет роль разделителя паха от бедренной области.
Анатомия отдела достаточно сложная. Связка выполняет важную роль, так как находится вблизи других органов. Также вблизи располагаются кровеносные сосуды, нервные волокна и лимфатические узлы. Главная опасность в том, что высок риск развития грыжи.
Таким образом, пупартова связка довольно важная составляющая паховой области. Из-за уязвимости нередко происходят разрывы и растяжения. Стоит следить за своим состоянием здоровья. Особенно это касается мужчин, так как их паховая область более подвержена появлению травм и грыжи. При обнаружении боли или других проблем, следует обратиться к специалисту.
Похожие материалы:
 Ключица человека: анатомия, строение, функции
Ключица человека: анатомия, строение, функции Лодыжка: что это и где находится
Лодыжка: что это и где находится Тазобедренный сустав: строение, функции, болезни у мужчин и женщин
Тазобедренный сустав: строение, функции, болезни у мужчин и женщин Запястье и кисть руки: где они находятся, функции и строение
Запястье и кисть руки: где они находятся, функции и строение Суставы человека: виды, анатомия, строение
Суставы человека: виды, анатомия, строение- Ахиллово сухожилие: где находится, строение и функции (с фото)
 Стопа человека: строение, анатомия, функции
Стопа человека: строение, анатомия, функции Коленный сустав и связки — строение и анатомия
Коленный сустав и связки — строение и анатомия
ПУПАРТОВА СВЯЗКА – это… Что такое ПУПАРТОВА СВЯЗКА?
- ПУПАРТОВА СВЯЗКА
- ПУПАРТОВА СВЯЗКА [lig. Pouparti, s. Fallop-pii (Hyrtl), lig. inguinale, arcus inguinalis] представляет сухожильный тяж, расположенный в паху и окаймляющий нижний край передней стенки живота. Она образована гл. образ, из желобообразно подвороченного нижнего отдела апоневроза наружной косой мышцы и подкре- пляется снизу сплетающимся с ней листком fasciae latae, сверху—fascia iliaca и fascia trans-versa (см. рисунок). Натянутая между spina ossis ilii ant. sup. и tuberculum pubis,OHa вместе с краем подвздошной и горизонтальной ветвью лобковой кости образует промежуток, к-рый вмещает m. ilio-psoas и бедренные сосуды (см. Бедренный канал, Паховая область, Паховый корнал). У мускулистых людей П. с. прощупывается
Annulus inguinalis subcutaneus, lacuna musculo-rum, lacuna vasorum: 1—lacuna musculorum; 2— m. rectus femoris; 3—m. sartorius; 4—a. femoralis; 5—fascia lata; 6—fascia ilio-pectinea; 7—fascia la-ta; 8—lig. Gimbernati; 9—lig. reflexum Collesi; 10— lacuna vasorum; 2i—eminentia ilio-pectinea.
в виде плотного тяжа; у людей с дряблой мускулатурой, особенно у многорожавших женщин, она находится в расслабленном состоянии. Граница внутренней и средней трети соответствует месту прохождения бедренных сосудов. У тучных людей, при затруднении в определении грыжевого выпячивания, П. с. или ее проекция может дать указание, имеется ли паховая или бедренная грыжа. Если не удастся ощупать Пу-партову связку, то можно руководствоваться лонным бугорком: грыжевая опухоль, лежащая к средине и кверху от него,—паховая, вбок и кнаружи—бедренная. Лит.: Венгловский Р., Развитие и строение паховой области, М., 1903; Крымов А., Учение о грыжах, Л., 1929,Большая медицинская энциклопедия. 1970.
- ПУНКЦИЯ
- ПУПОВИНА
Смотреть что такое “ПУПАРТОВА СВЯЗКА” в других словарях:
пупартова связка — (ligamentum Pouparti; F. Poupart, 1616 1708, франц. анатом и хирург) см. Перечень анат. терминов … Большой медицинский словарь
Связка Паховая (Inguinal Ligament), Связка Пупартова (Poupart’S Ligament) — паховая связка, проходящая между передней верхней остью подвздошной кости и лобковым бугорком. Паховая связка является частью апоневроза наружной косой мышцы живота. Источник: Медицинский словарь … Медицинские термины
СВЯЗКА ПАХОВАЯ (INGUINAL LIGAMENT), СВЯЗКА ПУПАРТОВА — (Pouparts ligament) паховая связка, проходящая между передней верхней остью подвздошной кости и лобковым бугорком. Паховая связка является частью апоневроза наружной косой мышцы живота … Толковый словарь по медицине
Связка Пупартова (Poupart’S Ligament) — см. Связка паховая. Источник: Медицинский словарь … Медицинские термины
СВЯЗКА ПУПАРТОВА — (Pouparts ligament) см. Связка паховая … Толковый словарь по медицине
связка пупартова — (l. Pouparti) см. Перечень анат. терминов … Большой медицинский словарь
ГРЫЖИ — ГРЫЖИ. Содержание: Этиология………………..237 Профилактика………………239 Диагностика……………….240 Различные виды Г…………….241 Паховая Г………………..241 Бедренная Г………………246 Пупочная Г … Большая медицинская энциклопедия
АНАТОМИЯ ЧЕЛОВЕКА — наука, изучающая строение тела, отдельные органы, ткани и их взаимоотношения в организме. Все живое характеризуется четырьмя признаками: ростом, обменом веществ, раздражимостью и способностью к самовоспроизведению. Совокупность данных признаков… … Энциклопедия Кольера
ПАХОВАЯ ОБЛАСТЬ — (regio inguinalis) расположена внизу живота и представляет прямоугольный треугольник, сторонами к рого служат внизу Пупартова связка, сверху часть lineae interspinarig sup., снутри линия, идущая вдоль наружного края m. recti. В этих пределах… … Большая медицинская энциклопедия
Бедро — I Бедро (femur) сегмент нижней конечности, ограниченный сверху паховой и ягодичной складками, а снизу линией, проведенной на 4 6 см выше верхнего края надколенника. Кожа внутренней поверхности Б. вверху тонкая и подвижная, а наружной плотная.… … Медицинская энциклопедия
связка пупартова – это… Что такое связка пупартова?
- связка пупартова
- (l. Pouparti) см. Перечень анат. терминов.
Большой медицинский словарь. 2000.
- связки пузырно-маточные
- связка пупочная латеральная
Смотреть что такое “связка пупартова” в других словарях:
СВЯЗКА ПУПАРТОВА — (Pouparts ligament) см. Связка паховая … Толковый словарь по медицине
Связка Паховая (Inguinal Ligament), Связка Пупартова (Poupart’S Ligament) — паховая связка, проходящая между передней верхней остью подвздошной кости и лобковым бугорком. Паховая связка является частью апоневроза наружной косой мышцы живота. Источник: Медицинский словарь … Медицинские термины
СВЯЗКА ПАХОВАЯ (INGUINAL LIGAMENT), СВЯЗКА ПУПАРТОВА — (Pouparts ligament) паховая связка, проходящая между передней верхней остью подвздошной кости и лобковым бугорком. Паховая связка является частью апоневроза наружной косой мышцы живота … Толковый словарь по медицине
Связка Пупартова (Poupart’S Ligament) — см. Связка паховая. Источник: Медицинский словарь … Медицинские термины
ПУПАРТОВА СВЯЗКА — [lig. Pouparti, s. Fallop pii (Hyrtl), lig. inguinale, arcus inguinalis] представляет сухожильный тяж, расположенный в паху и окаймляющий нижний край передней стенки живота. Она образована гл. образ, из желобообразно подвороченного нижнего отдела … Большая медицинская энциклопедия
пупартова связка — (ligamentum Pouparti; F. Poupart, 1616 1708, франц. анатом и хирург) см. Перечень анат. терминов … Большой медицинский словарь
ГРЫЖИ — ГРЫЖИ. Содержание: Этиология………………..237 Профилактика………………239 Диагностика……………….240 Различные виды Г…………….241 Паховая Г………………..241 Бедренная Г………………246 Пупочная Г … Большая медицинская энциклопедия
АНАТОМИЯ ЧЕЛОВЕКА — наука, изучающая строение тела, отдельные органы, ткани и их взаимоотношения в организме. Все живое характеризуется четырьмя признаками: ростом, обменом веществ, раздражимостью и способностью к самовоспроизведению. Совокупность данных признаков… … Энциклопедия Кольера
ПАХОВАЯ ОБЛАСТЬ — (regio inguinalis) расположена внизу живота и представляет прямоугольный треугольник, сторонами к рого служат внизу Пупартова связка, сверху часть lineae interspinarig sup., снутри линия, идущая вдоль наружного края m. recti. В этих пределах… … Большая медицинская энциклопедия
СВЯЗКИ — СВЯЗКИ, ligamenta (от лат. ligo вяжу), термин, употребляемый в нормальной анатомии связки человека и высших позвоночных по преимуществу для обозначения плотных соединительнотканных тяжей, пластин и пр., Дополняющих и подкрепляющих собой тот или… … Большая медицинская энциклопедия
пупартова связка – это… Что такое пупартова связка?
- пупартова связка
- (ligamentum Pouparti; F. Poupart, 1616-1708, франц. анатом и хирург) см. Перечень анат. терминов.
Большой медицинский словарь. 2000.
- пункция по Юнглингу
- пупилло-
Смотреть что такое “пупартова связка” в других словарях:
ПУПАРТОВА СВЯЗКА — [lig. Pouparti, s. Fallop pii (Hyrtl), lig. inguinale, arcus inguinalis] представляет сухожильный тяж, расположенный в паху и окаймляющий нижний край передней стенки живота. Она образована гл. образ, из желобообразно подвороченного нижнего отдела … Большая медицинская энциклопедия
Связка Паховая (Inguinal Ligament), Связка Пупартова (Poupart’S Ligament) — паховая связка, проходящая между передней верхней остью подвздошной кости и лобковым бугорком. Паховая связка является частью апоневроза наружной косой мышцы живота. Источник: Медицинский словарь … Медицинские термины
СВЯЗКА ПАХОВАЯ (INGUINAL LIGAMENT), СВЯЗКА ПУПАРТОВА — (Pouparts ligament) паховая связка, проходящая между передней верхней остью подвздошной кости и лобковым бугорком. Паховая связка является частью апоневроза наружной косой мышцы живота … Толковый словарь по медицине
Связка Пупартова (Poupart’S Ligament) — см. Связка паховая. Источник: Медицинский словарь … Медицинские термины
СВЯЗКА ПУПАРТОВА — (Pouparts ligament) см. Связка паховая … Толковый словарь по медицине
связка пупартова — (l. Pouparti) см. Перечень анат. терминов … Большой медицинский словарь
ГРЫЖИ — ГРЫЖИ. Содержание: Этиология………………..237 Профилактика………………239 Диагностика……………….240 Различные виды Г…………….241 Паховая Г………………..241 Бедренная Г………………246 Пупочная Г … Большая медицинская энциклопедия
АНАТОМИЯ ЧЕЛОВЕКА — наука, изучающая строение тела, отдельные органы, ткани и их взаимоотношения в организме. Все живое характеризуется четырьмя признаками: ростом, обменом веществ, раздражимостью и способностью к самовоспроизведению. Совокупность данных признаков… … Энциклопедия Кольера
ПАХОВАЯ ОБЛАСТЬ — (regio inguinalis) расположена внизу живота и представляет прямоугольный треугольник, сторонами к рого служат внизу Пупартова связка, сверху часть lineae interspinarig sup., снутри линия, идущая вдоль наружного края m. recti. В этих пределах… … Большая медицинская энциклопедия
Бедро — I Бедро (femur) сегмент нижней конечности, ограниченный сверху паховой и ягодичной складками, а снизу линией, проведенной на 4 6 см выше верхнего края надколенника. Кожа внутренней поверхности Б. вверху тонкая и подвижная, а наружной плотная.… … Медицинская энциклопедия
Пупартова связка – это… Что такое Пупартова связка?
- Пупартова связка
см. Inguinale.
1. Малая медицинская энциклопедия. — М.: Медицинская энциклопедия. 1991—96 гг. 2. Первая медицинская помощь. — М.: Большая Российская Энциклопедия. 1994 г. 3. Энциклопедический словарь медицинских терминов. — М.: Советская энциклопедия. — 1982—1984 гг.
- Пункция
- Пупо́к
Смотреть что такое “Пупартова связка” в других словарях:
ПУПАРТОВА СВЯЗКА — [lig. Pouparti, s. Fallop pii (Hyrtl), lig. inguinale, arcus inguinalis] представляет сухожильный тяж, расположенный в паху и окаймляющий нижний край передней стенки живота. Она образована гл. образ, из желобообразно подвороченного нижнего отдела … Большая медицинская энциклопедия
пупартова связка — (ligamentum Pouparti; F. Poupart, 1616 1708, франц. анатом и хирург) см. Перечень анат. терминов … Большой медицинский словарь
Связка Паховая (Inguinal Ligament), Связка Пупартова (Poupart’S Ligament) — паховая связка, проходящая между передней верхней остью подвздошной кости и лобковым бугорком. Паховая связка является частью апоневроза наружной косой мышцы живота. Источник: Медицинский словарь … Медицинские термины
СВЯЗКА ПАХОВАЯ (INGUINAL LIGAMENT), СВЯЗКА ПУПАРТОВА — (Pouparts ligament) паховая связка, проходящая между передней верхней остью подвздошной кости и лобковым бугорком. Паховая связка является частью апоневроза наружной косой мышцы живота … Толковый словарь по медицине
Связка Пупартова (Poupart’S Ligament) — см. Связка паховая. Источник: Медицинский словарь … Медицинские термины
СВЯЗКА ПУПАРТОВА — (Pouparts ligament) см. Связка паховая … Толковый словарь по медицине
связка пупартова — (l. Pouparti) см. Перечень анат. терминов … Большой медицинский словарь
ГРЫЖИ — ГРЫЖИ. Содержание: Этиология………………..237 Профилактика………………239 Диагностика……………….240 Различные виды Г…………….241 Паховая Г………………..241 Бедренная Г………………246 Пупочная Г … Большая медицинская энциклопедия
АНАТОМИЯ ЧЕЛОВЕКА — наука, изучающая строение тела, отдельные органы, ткани и их взаимоотношения в организме. Все живое характеризуется четырьмя признаками: ростом, обменом веществ, раздражимостью и способностью к самовоспроизведению. Совокупность данных признаков… … Энциклопедия Кольера
ПАХОВАЯ ОБЛАСТЬ — (regio inguinalis) расположена внизу живота и представляет прямоугольный треугольник, сторонами к рого служат внизу Пупартова связка, сверху часть lineae interspinarig sup., снутри линия, идущая вдоль наружного края m. recti. В этих пределах… … Большая медицинская энциклопедия
Бедро — I Бедро (femur) сегмент нижней конечности, ограниченный сверху паховой и ягодичной складками, а снизу линией, проведенной на 4 6 см выше верхнего края надколенника. Кожа внутренней поверхности Б. вверху тонкая и подвижная, а наружной плотная.… … Медицинская энциклопедия
СВЯЗКА ПУПАРТОВА – это… Что такое СВЯЗКА ПУПАРТОВА?
- СВЯЗКА ПУПАРТОВА
- (Pouparts ligament) – см. Связка паховая.
Толковый словарь по медицине. 2013.
- СВЯЗКА ПОДДЕРЖИВАЮЩАЯ
- СВЯЗКА СЕРПОВИДНАЯ
Смотреть что такое “СВЯЗКА ПУПАРТОВА” в других словарях:
связка пупартова — (l. Pouparti) см. Перечень анат. терминов … Большой медицинский словарь
Связка Паховая (Inguinal Ligament), Связка Пупартова (Poupart’S Ligament) — паховая связка, проходящая между передней верхней остью подвздошной кости и лобковым бугорком. Паховая связка является частью апоневроза наружной косой мышцы живота. Источник: Медицинский словарь … Медицинские термины
СВЯЗКА ПАХОВАЯ (INGUINAL LIGAMENT), СВЯЗКА ПУПАРТОВА — (Pouparts ligament) паховая связка, проходящая между передней верхней остью подвздошной кости и лобковым бугорком. Паховая связка является частью апоневроза наружной косой мышцы живота … Толковый словарь по медицине
Связка Пупартова (Poupart’S Ligament) — см. Связка паховая. Источник: Медицинский словарь … Медицинские термины
ПУПАРТОВА СВЯЗКА — [lig. Pouparti, s. Fallop pii (Hyrtl), lig. inguinale, arcus inguinalis] представляет сухожильный тяж, расположенный в паху и окаймляющий нижний край передней стенки живота. Она образована гл. образ, из желобообразно подвороченного нижнего отдела … Большая медицинская энциклопедия
пупартова связка — (ligamentum Pouparti; F. Poupart, 1616 1708, франц. анатом и хирург) см. Перечень анат. терминов … Большой медицинский словарь
ГРЫЖИ — ГРЫЖИ. Содержание: Этиология………………..237 Профилактика………………239 Диагностика……………….240 Различные виды Г…………….241 Паховая Г………………..241 Бедренная Г………………246 Пупочная Г … Большая медицинская энциклопедия
АНАТОМИЯ ЧЕЛОВЕКА — наука, изучающая строение тела, отдельные органы, ткани и их взаимоотношения в организме. Все живое характеризуется четырьмя признаками: ростом, обменом веществ, раздражимостью и способностью к самовоспроизведению. Совокупность данных признаков… … Энциклопедия Кольера
ПАХОВАЯ ОБЛАСТЬ — (regio inguinalis) расположена внизу живота и представляет прямоугольный треугольник, сторонами к рого служат внизу Пупартова связка, сверху часть lineae interspinarig sup., снутри линия, идущая вдоль наружного края m. recti. В этих пределах… … Большая медицинская энциклопедия
СВЯЗКИ — СВЯЗКИ, ligamenta (от лат. ligo вяжу), термин, употребляемый в нормальной анатомии связки человека и высших позвоночных по преимуществу для обозначения плотных соединительнотканных тяжей, пластин и пр., Дополняющих и подкрепляющих собой тот или… … Большая медицинская энциклопедия
Паховая область анатомия . МЦПК Русаков В.И. 1997
Паховая область имеет форму прямоугольного треугольника. Границами ее являются: снизу—пупартова связка, сверху—линия, соединяющая правую и левую передние верхние ости подвздошных костей, а с внутренней стороны—наружный край прямой мышцы живота (рис. 39) .

Паховая область анатомия . МЦПК Русаков В.И. 1997
В паховой области имеются следующие слои: кожа, подкожная клетчатка, поверхностная фасция, глубокая фасция, апоневроз наружной косой мышцы, внутренняя косая мышца, поперечная мышца живота, поперечная фасция, предбрюшинная жировая клетчатка и брюшина.
Волокна апоневроза наружной косой мышцы живота идут сверху снаружи вниз и внутрь. Нижний утолщенный край апоневроза как бы натягивается между передней верхней осью подвздошной кости и лобковой костью. Он подворачивается книзу и назад и образует желоб, который представляет собой самостоятельное анатомическое образование, именуемое паховой (пупартовой) связкой. Апоневроз наружной косой мышцы живота и пупартова связка бывают плотными и прочными. Но-могут быть слаборазвитыми, разволакнивающимися.
Более плотный апоневроз—у женщин. Наружный край паховой связки прикрепляется к верхней передней ости подвздошной кости, а внутренний расщепляется и образует две ножки: внутреннюю (верхнюю) и наружную (иижшою). Внутренняя ножка прикрепляется к лонному сочленению, а наружная к лонному бугорку лобковой кости.
Между ножками образуется треугольное пространство, наружный край которого ограничен дугообразно идущими пучками апоневроза, которые называются межножковыми пучками (рис. 40). Это треугольное пространство называют поверхностным кольцом пахового канала. Через него из пахового канала у мужчин выходит семенной канатик, а у женщин —круглая связка матки. Размеры поверхностного пахового кольца колеблются в пределах 2—3X1—2 см. Принято считать, что нормальное паховое кольцо пропускает лишь кончик указательного пальца.

Паховая область анатомия . МЦПК Русаков В.И. 1997 2
Нижние края внутренней косой и поперечной мышц живота прилежат к паховой связке, оставляя лишь пространство для семенного канатика у мужчин или круглой связки матки у женщин. Это пространство, в котором проходит семенной канатик или круглая связка матки, называют паховым промежутком или (что не совсем верно) паховым каналом. Канал появляется лишь при образовании грыжи.
Паховый промежуток идет по направлению пупартовой связки от внутреннего (глубокого) пахового кольца до поверхностного. Стенками пахового промежутка являются: передняя—апоневроз наружной косой мышцы, задняя—поперечная фасция, верхняя—края внутренней косой и поперечной мышц, нижняя— пупартовая связка (рис. 41). У мужчин паховый промежуток короче и шире, у женщин — длиннее и уже.

Паховая область анатомия . МЦПК Русаков В.И. 1997 3
Приведенные анатомические особенности строения паховой области у мужчин и женщин расшифровывают более частое образование паховых грыж у мужчин, у которых слабее, чем у женщин, апоневроз наружной косой мышцы живота, менее совершенны внутренняя косая и поперечная мышцы и шире паховый промежуток (канал), содержащий более массивное образование (семенной канатик).
Расшифровку более частого образования паховых грыж у мужчин дополняют еще два обстоятельства: мужчины чаще выполняют тяжелую физическую работу и могут являться обладателями некоторых болезней (способствующих появлению грыж), которыми женщины не болеют вовсе (аденома простаты, фимоз) или болеют чрезвычайно редко (стриктуры уретры).
Для полного представления о паховых грыжах, об их появлении .и развитии необходимо знать анатомию передней брюшной стенки со стороны брюшной полости. В нижнем отделе внутренней поверхности передней брюшной стенки от пупка книзу идет пять складок брюшины (рис. 42), между которыми располагается шесть ямок — с каждой стороны по три ямки.

Паховая область анатомия . МЦПК Русаков В.И. 1997 4
По средней линии от мочевого пузыря до пупка располагается срединная пупочная складка (plica urabilicalis mediana), в которой находится облитерированный мочевой проток. Латеральнее располагается парная складка (медиальная пупочная складка—plica umbilicalis media), образующаяся по ходу облитерированных пупочных артерий; еще латеральнее имеется вторая парная складка, покрывающая нижние надчревные сосуды, атеральная пупочная складка (plica umbilitcalis lateralis).
Внизу между срединной и медиальной пупочными складками образуется надпузырная ямка (fossa supravesicalis). Здесь могут брать начало очень редкие так называемые надпузырные грыжи. Между медиальной и латеральной складками находится средняя паховая ямка (fossa inguinalis medialis), которая , в сагитальной плоскости соответствует положению поверхностного пахового кольца. В области средней паховой ямки берут начало прямые паховые грыжи, идущие прямо в поверхностное кольцо пахового канала (рис. 43).

Паховая область анатомия . МЦПК Русаков В.И. 1997 5
Кнаружи от латеральной пупочной складки располагается латеральная ямка брюшины (fossa inguinalis lateralis), соответствующая внутреннему кольцу пахового канала. Здесь в толщу брюшной стенки, а затем в паховый канал проходит семенной канатик или круглая связка матки. В области латеральной ямки (внутреннего пахового кольца) начинает формироваться косая паховая грыжа. Грыжевый мешок в процессе развития грыжи проходит через паховый промежуток, превращая его в канал, выходит через поверхностное паховое кольцо под кожу, а затем опускается в мошонку.
Эмбриологические и анатомические данные показывают, что паховые грыжи бывают прямыми и косыми, а косые паховые грыжи—врожденными (при незаращении брюшинно-пахового отростка) и приобретенными (рис. 44).
При косых паховых грыжах грыжевый мешок совершает путь от глубокого пахового кольца, через паховый канал под кожу у корня мошонки и может при благоприятных для развития грыжи условиях опуститься в мошонку, образуя пахово-мошоночную грыжу.
Врожденные грыжи обнаруживаются сразу после рождения или в первые годы жизни, приобретенные развиваются чаще всего у взрослых людей. Понятно, что у больных с врожденными грыжами с момента рождения имеется сформировавшееся «выпячивание» брюшины, которое превращается в грыжевый мешок при первом проникновении в него элементов содержимого брюшной полости.

Паховая область анатомия . МЦПК Русаков В.И. 1997 6
Приобретенные грыжи проходя все стадии развития от расширения пахового кольца до полной грыжи. Пахово-мошоночные грыжи встречаются редко, и лишь у пожилых мужчин: больные рано обращаются к врачу и своевременно избавляются от грыжи в ранней стадии заболевания.
Встречаются и так называемые комбинированные грыжи:
- 1) прямая и косая паховые грыжи,
- 2) прямая паховая грыжа и надпузырная,
- 3) косая и прямая паховые грыжи и надпузырная грыжа.
Двойные паховые грыжи (косая и прямая) описаны Н. А. Куковеровым (1928), Н. И. Кукуджановым (1949) и другими. Аналогичное наблюдение было и в нашей клинике. Грыжевые мешки в таких случаях разделяются между собой нижней надчревной артерией.
Определенное практическое значение имеют и редкие межуточные или параингвиналъные грыжи:
- 1) пред брюшинная грыжа—грыжевый мешок располагается между брюшиной и поперечной фасцией; грыжевый мешок может иметь различное направление,
- 2) внутристеночная грыжа—грыжевый мешок частично проходит паховый канал и располагается под апоневрозом наружной косой мышцы или между внутренней и поперечная мышцами живота,
- 3) поверхностная паховая грыжа—грыжевый мешок выходит из поверхностного кольца паховбго капала и располагается под кожей над апоневрозом наружной косой мышцы живота или спускается на бедро и промежность. Разновидности, околопаховых грыж поясняет рисунок 45.

Паховая область анатомия . МЦПК Русаков В.И. 1997 8
Предбрюшинные грыжи часто имеют два кармана, один иа которых идет в паховый канал. Предрасполагающими моментами к образованию предбрюшинных паховых грыж являются высокий паховый промежуток, очень узкое и неподатливое поверхностное кольцо пахового канала, рыхлость окружающих тканей и врожденные выпячивания брюшины (Е. П. Березина, 1947; В. С. Маят, 1947; Н. И. Кукуджанов, 1949).
Предбрюшинные грыжи, так же как и интерстициальные, чаще всего распоз-. наются во время операции при ущемлении. Однако есть основание согласиться с Ficai и соавт. (1970) и с А. М. Лохиным (1971) , которые доказывают возможность предоперационного распознавания этого вида грыж.
К чрезвычайно редким паховым грыжам относится осумкованная грыжа (hernia encystica), впервые описанная в 1833 году Cooper. Развитие грыжи Купера связано с неполным заращением брюшинно-пахового отростка, который на протяжении разделяется перегородкой.
При образовании грыжи формируется двойной мешок: внутренний и наружный. Внутренний мешок при развитии грыжи как бы инвапшируется в проксимальный отдел незаращенного брюшинно-пахового отростка. Поэтому понятно, что внутренний грыжевый мешок покрыт серозной оболочкой с двух сторон. Содержимым наружного грыжевого мешка является внутренний грыжевый мешок вместе с выпавшими в него органами (рис. 46).

Паховая область анатомия . МЦПК Русаков В.И. 1997 9
Существует два вида грыж Купера:
- 1) hernia encystica testicularis—формируется по типу тестикулярной грыжи, когда в наружном грыжевом мешке находится яичко;
- 2) hernia encystica funicularis—формируется по типу канатиковой грыжи. На дне внутреннего мешка может быть отверстие, и тогда оба мешка сообщаются с брюшной полостью.
Знание приведенных редких форм паховых грыж предупреждает диагностические ошибки и ошибки при выполнении операции.
Как правильно пользоваться подушкой ортопедической – Как выбрать ортопедическую подушку? Как ухаживать за ортопедической подушкой? Отзывы об ортопедических подушках :: SYL.ru
Ортопедические подушки. Особенности использования ортопедической подушки
Ортопедическое воздействие — это главное, о чем следует помнить, приобретая ортопедическую подушку. Важно, чтобы ее ортопедические свойства использовались в полной мере и не терялись со временем. Современные ортопедические подушки служат в среднем от 3 до 10 лет без потери формы и качества, однако врачи ортопеды рекомендуют менять подушку каждые 3 года. Причем каждую последующую подушку следует подбирать по тем же параметрам, что и первую с учетом состояния позвоночника и любимой позы во время сна (которая иногда меняется со временем), а не просто приобретать новую подушку той же модели, что и раньше.
Период адаптации
Не стоит ожидать от ортопедической подушки чудес. Более того, некоторые пользователи — особенно те, кто долгое время спал на мягких пуховых подушках – отмечают, что при переходе на ортопедическую подушку происходит постепенная адаптация позвоночника к правильному положению. В переходный период, который обычно длится не дольше недели, ортопедическая подушка может казаться неудобной, однако если она правильно подобрана, дискомфорт в скором времени проходит и сон становится глубже и приятнее, чем раньше. Врачи советуют в первые 2-3 ночи держать рядом с постелью старую подушку и спать на ней в течение 3-4 часов, постепенно уменьшая время и таким образом осуществляя постепенный переход на подушку ортопедическую.
Правильность подбора
Если же дискомфорт не проходит в течение 7-10 дней, стоит пересмотреть параметры выбора данной конкретной модели. Возможно, эта ортопедическая подушка слишком низкая или слишком высокая для вас. Проверить правильность подбора подушки по высоте можно следующим образом. Нужно лечь на подушку, расслабиться и попросить кого-то из родных посмотреть со стороны — если подушка подобрана правильно, позвоночный столб будет расположен строго прямо и, если мысленно продолжить линию позвоночника, она пройдет через центр подбородка и лба.
При слишком низкой или слишком высокой подушке позвоночник будет изогнут в ту или иную сторону. Если подушка слишком низкая, то между шеей и подушкой обозначится большой просвет и подбородок будет расположен выше лба. Если подушка слишком высокая, то чуть приподнятым окажется плечо и подбородок будет расположен ниже лба. Если дискомфорт связан с размером подушки, то необходимо приобрести другую, более подходящую модель. Ни в коем случае не пользуйтесь ортопедической подушкой «не вашего» размера — это только усилит боли в шее, спине и плечах.
Сон
Чтобы сон на ортопедической подушке был комфортным, важно правильно расположить на ней голову. Ортопедическую подушку нельзя класть под плечи. Плечи должны лишь слегка касаться более крупного валика, который заполняет пространство между шеей и поверхностью кровати. Если положить ортопедическую подушку маленьким валиком под шею, то мышцы шеи не получат должного уровня поддержки и на плечи ляжет дополнительная нагрузка. Тем, кто предпочитает спать на животе, рекомендуются ортопедические подушки без валиков из эластичного и достаточно мягкого материала (например, натурального латекса или меморикса).
Уход за ортопедическими подушками
Благодаря использованию наполнителей нового поколения, ортопедические подушки не требуют особого ухода. Желательно не накрывать их одеялом после сна, дабы не нарушать естественную вентиляцию, и раз в неделю проветривать на свежем воздухе. Использовать ортопедические подушки нужно только на назначению и только по отношению к той части тела, для которой они разработаны. Прыжки, резкие падения и тяжести разрушают равномерно распределенную структуру наполнителя, поэтому с ортопедической подушкой нужно обращаться очень бережно.
Стирка
Отдельным пунктом ухода за ортопедическими подушками идет стирка. То, что касается чехлов, которые обычно выполнены из натуральных тканей, их стирают по мере загрязнения в стиральной машине или на руках при температуре 40-60 градусов и сушат обычным способом. Ортопедические подушки из гречишной лузги нельзя не то что стирать, даже мочить – не допускайте попадания на них влаги и регулярно просушивайте. В первые 2-3 недели использования такие ортопедические подушки необходимо обрабатывать пылесосом один раз в две недели. Затем одной обработки в месяц будет достаточно.
Подушки из меморикса и натурального латекса не рекомендуется стирать. Для очистки их следует протирать влажной губкой с мягким чистящим средством и ополаскивать прохладной водой. Выжимать вручную или в стиральной машине такие подушки нельзя. После обработки тряпочкой необходимо положить подушку между двух больших полотенец и слегка надавить. Перед дальнейшим использованием подушку нужно тщательно просушить в течение 12 часов вдали от прямых солнечных лучей и искусственных источников тепла. Главное – всегда следуйте инструкции по стирке, которая прилагается к вашей конкретной модели подушки.
Хранение
Хранить ортопедические подушки рекомендуется в чехлах из неплотных тканей, текстура которых позволяет воздуху беспрепятственно проникать в чехол и циркулировать внутри него. Нецелесообразно использовать для хранения полиэтиленовые пакеты, так как они препятствуют естественной вентиляции. Губительна для ортопедических подушек и повышенная влажность, выше 65%.
Тематический словарь
Как правильно выбрать ортопедическую подушку при шейном остеохондрозе
Ортопедическая подушка при шейном остеохондрозе – это обязательный элемент, который включен в комплексную терапию. Обеспечивает необходимую поддержку опорно-двигательного аппарата. Предотвращает риск от дальнейшего разрушения фиброзного кольца, сосудистых, неврологических последствий.
 При шейном остеохондрозе очень важно иметь подходящую и очень удобную ортопедическую подушку.
При шейном остеохондрозе очень важно иметь подходящую и очень удобную ортопедическую подушку.При остеохондрозе очень важна ортопедическая подушка
Вертебрологи, неврологи рекомендуют пациентам спать на моделях с ортопедическим воздействием на позвоночник. Регулярное использование может предотвратить развитие шейного остеохондроза, улучшить состояние при наличии имеющихся нарушений в области шеи.
 Можно подобрать подушку по форме, набивке – мини-пружины, бамбук, охлаждающий гель, латекс. Применение обуславливается пользой для коррекции осанки, снятия спазма в мышцах.
Можно подобрать подушку по форме, набивке – мини-пружины, бамбук, охлаждающий гель, латекс. Применение обуславливается пользой для коррекции осанки, снятия спазма в мышцах.Преимущества ортопедической подушки:
- Уменьшается боль в патологическом участке.
- Полноценный отдых за счет расслабления мускулатуры.
- Увеличивается тонус мышц.
- Уменьшаются воспалительные проявления, снижается опасность ущемления.
- Восстанавливается кровообращение в сосудистом пучке, нормализуется давление при шейном остеохондрозе.
- Снижается риск формирования грыжи.
Из чего делают специальные подущки
Существуют различия ортопедических изделий, касающиеся наполняющих составов и формы.

| Название | Особенности | Способ применения при шейном остеохондрозе |
| Валик |
| Разрешается сон в любой позе. |
| Полумесяц |
| Подходит для отдыха лежа, используется для поездок. |
| Гармошка |
| Применяется для сна на боку. |
| Прямоугольная |
| Ортопедическое изделие подходит для сна на спине. |
| Надувная в виде подголовника |
| Подходит для отдыха на спине, можно использовать в сидячей позе для перелетов, длительных поездок. |
Для комфортного сна при шейном остеохондрозе ортопеды рекомендуют применять прямоугольный вариант изделия с выемкой посередине.

В качестве наполнителя используют материалы, которые не вызывают аллергических реакций. Стоимость подушки зависит от качества содержимого.
| Состав | Преимущества | Минусы |
| Гречишная смесь |
|
|
| Пена с эффектом памяти |
|
|
| Латекс |
| Наличие неприятного запаха. |
| Гель охлаждающий |
| Необычная текстура содержимого. |
| Бамбуковые волокна |
| Высокая стоимость. |
| Мини-пружины |
| Потребуется время для привыкания по причине жесткости ортопедической подушки. |
Главные правила выбора при шейном остеохондрозе
Использование некачественного ортопедического товара для отдыха характеризуется симптомами:
- Онемения кожи лица.
- Напряжение мускулатуры.
- Болезненность в области шеи, головы.
- Головокружение после утреннего подъема.
- Ограниченность амплитуды движений.
 Чтобы выбрать ортопедическую подушку для сна при шейном остеохондрозе, пациент должен учитывать нюансы.
Чтобы выбрать ортопедическую подушку для сна при шейном остеохондрозе, пациент должен учитывать нюансы.Критерии оценки:
- Наполнитель, степень жесткости.
- Эффект памяти.
- Размер, уровень подъема, который должен соответствовать пропорциям тела.
- Форма.
Для сохранения естественного расположения позвоночника содержимое ортопедической подушки должно быть не слишком мягким.
Выпускаются изделия для коррекции осанки при шейном остеохондрозе различной жесткости:
- Средняя подходит для отдыха на спине.
- Повышенная применяется, если пациент предпочитает спать на боку.
- Мягкая назначается для отдыха на животе.
При выборе товара нужно правильно рассчитать габариты. Модели характеризуются разным уровнем подъема, который подбирается в зависимости от возраста, комплекции больного:
- При крупном телосложении и высоком росте рекомендуется использование подушку с показателем 11-14 см.
- Для взрослых при условии среднего роста от 160 до 175 см уровень подъема должен составлять 10-12 см.
- Для подростков – 8-10 см.
Если человек с шейным остеохондрозом предпочитает спать на спине, оптимальная высота ортопедической модели составляет от 8 до 10 см. Если любимая поза отдыха на животе, пациенту потребуется изделие ниже 8 см.
Измеряют длину от шеи до плеча. Линейку держат под прямым углом. Идеальная высота для коррекции осанки должна быть в пределах длины плеч с запасом в 1-2 см.
По ширине все ортопедические подушки выпускаются в двух стандартных вариантах:
- 40 на 50 см;
- 50 на 70 см.
Примеры комментариев довольных покупателей:
Самые лучшие производители подушек
Ночной сон в течение двух лет с использованием неудобной подушки провоцирует появление шейного остеохондроза. Если возникает тяжесть в голове после пробуждения, боль, необходимо заменить изделие.
Ортопедические подушки для сна при остеохондрозе шеи выпускают зарубежные и отечественные производители. В магазинах медтоваров и аптеках можно приобрести подходящую модель. Неправильная форма, уровень подъема может привести к осложнениям.
Популярные марки:
- Mediflex. Линейка отличается эргономическим выполнением. Позволяет спать в различных положениях. Основу составляет блок из удобных мини-пружин, отличающихся особой мягкостью. Каждый элемент находится в специальном отдельном мешочке. Характеризуется эффектом памяти, конструкция поддерживает позвоночные диски. Цель применения заключается в оказании ортопедического воздействия во время сна при шейном остеохондрозе.
- Tempur. Достоинство – высококачественная набивка, созданная по новейшим технологиям. Определяется повышенной чувствительностью к температуре тела. Датский бренд, который выпускает товары для лечения шейного остеохондроза характеризуется экологичностью, гипоаллергенностью материалов. Подушки имеют среднюю жесткость, регулярное применение позволяет уменьшить число обострений.
- German Grass. Выпускает регулируемые, упругие ортопедические варианты, которые устраняют болезненность в патологическом участке, снимают нагрузку. При изготовлении компания учла анатомические особенности человека и патологические изменения при шейном остеохондрозе. Наполнитель: качественная полиуретановая пена с эффектом памяти. При отдыхе мускулатура расслабляется. Позвонки получают необходимую поддержку.
- Sissel. Модели из Швеции являются образцом повышенной комфортности. Ортопедические изделия в качестве набивки содержат цельный блок из полиуретана. Материал умеренно жесткий, предусмотрены вентиляционные каналы. Поддерживается плечевой пояс, голова, шея. Модели рекомендованы для беременных.
- Primavelle. Линия подушек выполнена из высококачественного латекса. Преимущества: эффект памяти, упругость. Благодаря качественному крою отдыхать можно в любом положении. В ассортименте есть варианты для пациентов разной возрастной категории.
Видео инструкция по подбору подушки при остеохондрозе шейного отдела:
Как правильно пользоваться подушкой при остеохондрозе
Для предотвращения хондроза в домашних условиях врачи рекомендуют использовать специальные изделия для сна. Регулярное применение способствует уменьшению случаев обострения, частых головных болей, обеспечивает защиту сосудов. Кровь беспрепятственно циркулирует к голове, осуществляется транспорт кислорода, питательных веществ.

Подушка с ортопедическими свойствами – безопасное приспособление, с помощью которого можно остановить развитие шейного остеохондроза в сочетании с физиопроцедурами, приемом медикаментов.
Чтобы обеспечить лечебное действие изделия в период эксплуатационного срока, нужно придерживаться правил по уходу:
- приобрести 2-3 сменных дополнительных чехла;
- стирать в режиме для деликатных вещей при температуре не выше 30 градусов;
- не использовать механический отжим;
- 1 раз в месяц сдавать ортопедическую подушку для терапии шейного остеохондроза в химчистку для очистки паром;
- проветривать 1 раз в 2 недели;
- регулярно переворачивать.
При регулярном использовании товара можно избежать осложнений – грыжа, протрузия, синдром позвоночной артерии, ущемления нервных корешков. Для профилактики шейного остеохондроза специалисты рекомендуют выполнение специальных упражнений, занятия плаваньем. Врачи советуют использовать подушку для поддержания естественного изгиба во время сна.
Статья источник: https://pozvonochnikpro.ru/osteohondroz/shejnyj/ortopedicheskaya-podushka.html
Как выбрать ортопедическую подушку? Как ухаживать за ортопедической подушкой? Отзывы об ортопедических подушках :: SYL.ru
Наверное, многим известно, что практически 1/3 своей жизни мы спим. Сон дарит человеку жизненно необходимый отдых, дает возможность восстановиться органам и системам, а также регулирует многие внутренние процессы.
На то, насколько качественно мы будем отдыхать во сне и как будем себя чувствовать после, влияют определенные факторы. К ним можно отнести степень усталости, возраст человека, его жизненный ритм и такой важный момент, как качество сна. Это только на первый взгляд кажется, что заснуть и выспаться очень просто. На самом деле, для того чтобы организм получил полноценный отдых, сон должен протекать в комфортных условиях.
Чтобы сон приносил человеку только здоровье, разработаны различные высокотехнологичные приспособления. К ним можно отнести ортопедические подушки самых различных видов. Увидев такое разнообразие, человек сразу же задается вопросом: «Как выбрать ортопедическую подушку?» Попытаемся ответить на этот и многие другие вопросы, которые касаются качественного выбора ортопедических подушек для комфортного сна.

Выбор аксессуара для сна
Итак, как правильно подобрать ортопедическую подушку? Перед тем как приобрести подушку, необходимо определиться с ее размером. Важно помнить, что во время сна на ней должны находиться лишь голова и шея. На выбор размера подушки влияет и то, какой комплекции человек. К примеру, возьмем крупного мужчину. Удобный для него аксессуар для сна должен иметь размер 50 х 70 см, а может быть и больше. Если человек имеет среднее телосложение, то, скорее всего, комфортным размером подушки будет 60 х 40 см.
Деткам необходимы совсем другие размеры, которые лежат в пределах 20 х 30 и 50 х 40. Как подобрать ортопедическую подушку ребенку? Здесь также необходимо руководствоваться его возрастом, ростом и комплекцией.
При выборе подушки стоит брать во внимание не только комплекцию человека, но и то, какую позу он чаще всего занимает во время сна, а также насколько мягок его матрас. Величина этого критерия должна равняться расстоянию между шеей спящего и кроватью.
Любителям спать на спине стоит рассмотреть подушки высотой всего в 6-10 см. Тем, кто предпочитает спать на боку, лучше выбирать аксессуары высотой от 12 см. здесь размер уже зависит от того, насколько широки плечи человека.
Если матрас мягкий, то подушка для сна должна быть низкой. Для того чтобы во время отдыха сохранялись естественные изгибы позвоночника, очень важно укладывать голову на уровне тела.
Виды ортопедических подушек
Производителей ортопедических подушек сегодня очень много. Они предлагают своим покупателям огромный выбор данных аксессуаров для сна. И снова возникает вопрос: «Как выбрать ортопедическую подушку?»
Подушки могут быть квадратными, прямоугольными, овальными и даже причудливой формы. Важно знать, что необычный вид допускается лишь для ортопедических подушек обладающих «эффектом памяти», т. е. которые имеют возможность вновь и вновь повторять контуры человеческого тела. Если соблюдать этот момент, то форма подушки не имеет большого значения, лишь бы она нравилась и была удобна своему обладателю.
Самые популярные модели ортопедических подушек
- Классические прямоугольные подушки.
- Подушки со специальной выемкой для плеча.
- Анатомические подушки по типу «волна».
Краткая характеристика видов ортопедических подушек

Классический тип аксессуаров для сна привлекает покупателей эргономичностью, простотой и универсальностью. Такие подушки подойдут абсолютно всем.
Подушки с выемкой для плеча идеально подходят тем, кто чаще всего спит на боку. Также они показаны людям полной комплекции.

Подушки по типу «волна» или как их еще называют – анатомические, состоят из двух разного размера валиков. Один валик необходим для сна на спине, а второй, чтобы спать на боку. Такая конструкция позволяет понять, как правильно класть ортопедическую подушку и легко выбрать комфортное положение во время отдыха.

Подушки с фиксированными формами, т. е. со вставленными внутрь картриджами или валиками, приобретать нужно очень осторожно. Дело в том, что производители подобных аксессуаров, желая придать большую «ортопедичность» подушкам, не стремятся учитывать индивидуальные особенности людей. Купленный валик может совершенно не подойти длине вашей шеи. Если вы имеете проблемы с остеохондрозом, все симптомы могут обостриться.
Наполнители для ортопедических подушек
Чтобы знать, как правильно выбрать ортопедическую подушку, важно ознакомиться с информацией о наполнителях, используемых изготовителями. Обычно такие подушки выполнены из синтетики или различных комбинированных материалов. Все наполнители должны выполнять установленные требования: хорошо держать форму, не рассыпаться на мелкие части, иметь эластичные свойства и, конечно же, отличаться долговечностью. Давайте подробно остановимся на характеристиках тех материалов, из которых чаще всего выполнены ортопедические подушки.
Если подушка изготовлена из пенополиуретана, то она будет обладать «памятью», может быть выполнена в любой форме, иметь разную степень жесткости и плотности. Пенополиуретановый аксессуар гармонично распределяет нагрузку на позвоночник, а точнее, на его шейный отдел. Служить такая подушка может до семи лет, все зависит от сырья, которое идет на ее изготовление.
Искусственный каучук – латекс. Подушки из этого материала прекрасно подходят людям, которые обычно спят на спине или предпочитают высокие изделия для сна.
Латексную подушку отличает хорошая упругость, так как при малейшем нажатии она как будто пружинит. Если вы задаетесь вопросом о том, как подобрать ортопедическую подушку, качественную, комфортную и на долгие годы, то это именно ваш вариант. Данный аксессуар будет служить около десяти лет.
Наполнитель полиэстер представляет собой материал в виде волокна, активно использующийся в швейной и текстильной промышленности. Его часто применяют для наполнения подушек и матрацев. Материал подвергают обработке силиконом и скатывают в шарики небольшого размера, которыми и наполняют изделие. Подушки получаются мягкие, легкие и дешевые за счет использования недорогой «начинки». Минусом подушек из полиэстера считают небольшой срок службы – до трех лет.
Полистирол – это вспененный полимер, который изготавливают из нагретых до определенной температуры гранул. Такой наполнитель применяется в подушках не так часто. Если вы раздумываете над тем, какую ортопедическую подушку выбрать для комфортного сна, то должны знать, что изделия из полистирола предназначены, скорее, не для полноценного отдыха, а для кратковременного. Полистирол, как полужесткий материл, достаточно устойчив к внешним воздействиям. Масса тела, давящая на шарики, заставляет их равномерно распределяться в подушке, что помогает шее зафиксироваться в правильном и удобном положении. Полистироловые подушки могут служить около 7 лет.
Ортопедические подушки, изготовленные из гречневой лузги, похожи на полистироловые тем, что шелуха под давлением тела также равномерно распределяется и надежно поддерживает шейный участок позвоночника. Но, в отличие от полистирола, гречка отлично подходит для продолжительного сна, оказывая при этом массажное действие на шею. Лузга способна нормализовать давление и имеет «память», благодаря которой, голова и шея всегда будут находиться в комфортном положении. Этот наполнитель отличается удобной жесткостью и экологичностью. Служить подушка из гречишной шелухи будет примерно три года.
Гель – это абсолютно новый наполнитель для ортопедических подушек, который обладает охлаждающим эффектом. Его все чаще и чаще выбирают покупатели, так как такие подушки равномерно распределяют нагрузку шеи, а в процессе сна происходит микромассаж тканей. Но стоит знать, что к гелевому аксессуару нужно привыкать. Адаптация к подушке может занять не одну неделю, но зато впоследствии вы ни за что не захотите с ней расстаться. Срок службы гелевых изделий до десяти лет.
Секреты выбора подушки
Как выбрать ортопедическую подушку, чтобы она действительно была полезной, удобной и любимой? Начать необходимо с прочтения разного рода информации о таких изделиях. Ортоподушки не стоит приобретать на рынке, с рук и т. п. Покупать их нужно в специализированных магазинах, которые занимаются продажей товаров для здоровья.
При выборе подушки не спрашивайте советов у друзей и знакомых. Это покупка абсолютно индивидуальна, так как разным людям подходят разные модели подушек, начиная от их формы и заканчивая наполнителями.
Как правильно выбрать ортопедическую подушку, вам подскажет ваше тело, только оно может указать на именно «свой» аксессуар для сна.

Практически все магазины, предлагающие купить ортопедические подушки, разрешают покупателям «примерить» изделия. Ведь только полежав на подушке какое-то время, вы сможете понять, удобен ли вашей голове, шее и плечам данный вариант.
Покупая ортопедическую подушку, вы должны помнить, что при первых ее нескольких использованиях можно чувствовать определенное неудобство, которое, скорее всего, будет вызвано жесткостью. Но вскоре вы поймете все преимущества комфортного сна и, если на такой вопрос: «Как выбрать ортопедическую подушку?» – вы сможете дать исчерпывающий ответ, то это будет означать, что вы вступили в ряды любителей спать качественно и с удовольствием.
Уход за ортопедической подушкой
Как и любая вещь, ортопедическая подушка требует определенного ухода. Данные аксессуары можно отдавать в химчистки или же ухаживать за ними самостоятельно. Многие раздумывают, можно ли стирать ортопедическую подушку? Да, стирать ее можно при условии, что стирка будет деликатной, воды будет много, полоскание быстрым, а механическая обработка минимальной.
В Интернете есть очень много советов, как стирать ортопедическую подушку. Основными можно считать следующие: температура воды при стирке такого изделия должна быть не выше 40 градусов, подушки нельзя сушить и отжимать в стиральных машинах, гладить ортопедические изделия утюгом также категорически запрещается.
Чтобы «сонный» аксессуар в процессе своего использования не растерял полезные свойства, нужно знать о том, как использовать ортопедическую подушку правильно.
Некоторые советы по уходу
Изделие необходимо хотя бы раз в неделю проветривать на свежем воздухе. После того как вы проснетесь, не стоит сразу накрывать ортопедическую подушку покрывалом или одеялом, так как нарушается вентиляция изделия, и оно может начать неприятно пахнуть.
Обращаться с ортоподушкой стоит бережно – не прыгать на ней, резко не падать и не бросать ее под ноги. Эти советы в первую очередь касаются детей, которые, как известно, любят устраивать подушечные бои.
Если вы задались вопросом о том, как выбрать ортопедическую подушку, отзывы покупателей могут помочь вам сориентироваться и обратить внимание на какие-то важные нюансы, но сделать правильный выбор и совершить покупку вы должны только исходя из своих индивидуальных потребностей.
К каждой ортопедической подушке должна идти инструкция, в которой указано, как производить чистку и стирку изделия. Также там должна стоять отметка о гипоаллергенности товара.
Если какое-то время вы не собираетесь использовать подушку, то ее следует уложить в чехол из натуральной ткани, чтобы она могла «дышать». Для хранения ортопедических подушек нельзя применять полиэтиленовые пакеты.
Чтобы ортопедические подушки служили долгое время, влажность в комнате должна составлять не более 65 %, иначе может произойти заплесневение наполнителей.
Ортопедическая подушка своими руками
Конечно, такой аксессуар может стоить достаточно дорого и быть не всем по карману. Хорошо, что из каждого положения есть выход, поэтому мы расскажем вам, как сшить ортопедическую подушку.
Перед тем как начинать изготовление ортоподушки, необходимо подготовить следующие материалы: швейные принадлежности, ткань, пуговицы или молнию и наполнитель. Затем нужно выбрать фасон изделия. Часто ортопедические подушки делают в форме валиков разных размеров.
Главное преимущество вашей подушки перед промышленными собратьями будет заключаться в том, что она будет идеально подстроена под ваше тело и под ту позу, которую вы чаще всего занимаете во сне.
Чтобы сильно не мудрствовать с размерами, вы можете отправиться в специализированный магазин товаров для здоровья и примерить на себя понравившийся аксессуар, а потом просто изготовить его самостоятельно.
Процесс пошива подушки
Если с размерами, фасоном и формой подушки все ясно, то можно приступать к делу. Сделайте выкройку валика и перенесите ее на ткань. Обязательно оставляйте припуски на швы: с каждого края по 1-1,5 см.
Сделайте выкройку двух одинаковых деталей, сложите их вместе внешней стороной внутрь, сшейте с трех сторон. Одну сторону оставьте без шва, так как через нее будет проходить наполнитель.
В незашитую сторону можно вшить молнию или же пришить по краям пуговицы, тогда будет легко при необходимости поменять старый наполнитель на новый.
Далее выверните заготовку налицо и можно приступать к набивке подушки.
 Полиэстером, латексом и гелем подушки набивают в промышленности, а дома вы можете заполнить свою подушку гречневой лузгой.
Полиэстером, латексом и гелем подушки набивают в промышленности, а дома вы можете заполнить свою подушку гречневой лузгой.После того как подушка будет полностью набита, следует сшить наволочку, которая сделает аксессуар красивым и практичным. Наволочку можно оформить вышивкой или аппликацией – здесь уже все зависит от вашей фантазии.
Ортопедическая подушка – как выбрать правильную (виды, анатомическая, терапевтическая, польза, при сколиозе)

Часто люди страдают от боли в спине, шее или плечах. Далеко не все из них могут предположить, что причина дискомфорта – неправильное положение шеи или головы во время ночного сна. Стандартная подушка не дает организму хорошо отдохнуть и провоцирует развитие болезней позвоночника. Предотвратить нежелательные проблемы, наладить здоровый сон поможет ортопедическая подушка, к выбору которой нужно отнестись серьёзно.
Зачем нужна
У здорового человека слегка изогнутый позвоночник, особенно это заметно в шейном отделе. Во время ходьбы или сидения правильное положение позвоночника обеспечивают мышцы. Но время сна корсет мышц расслабляется, поэтому шею нужно как-то поддержать.
Когда голова и шея долго находятся в неестественной позе, мышцы шеи подвергаются лишней нагрузке и испытывают напряжение. Из-за сдавленных позвоночных артерий нарушается местное кровообращение. В дальнейшем это может вызвать серьезные проблемы со здоровьем.
Ортопедические подушки максимально сохраняют анатомически правильное, естественное положение во время сна. Шейные мышцы полностью расслабляются, позвоночные артерии свободно поставляют мозгу кислород. Всё это обеспечивает полноценный ночной отдых.
При выборе анатомических подушек для сна обязательно учитываются все необходимые критерии и особенности организма. Только тогда приобретенный атрибут принесет пользу.
Особенности

Подушка с ортопедическим эффектом обладает следующими свойствами:
- Благодаря особым качествам наполнителей она не продавливается, не подвергается деформации.
- Способствует снижению или уменьшению боли в области головы и шеи.
- Производятся изделия, обладающие способностью запоминать индивидуальный контур головы или шеи и подстраиваться под него.
- Изготавливаются в основном из гипоаллергенного материала, не вызывают аллергических реакций и появление пылевых клещей.
- Срок службы изделия обычно не превышает 2–4 лет. После этого оно становится более плотной и не может принимать форму тела.
Малышам до года ортопедический аксессуар для сна не понадобятся. Всем остальным он принесет несомненную пользу.
Какие модели бывают
Подушки с лечебно-профилактическим эффектом выпускаются не только для головы. Видов ортопедических подушек несколько:
- Для головы и шеи – создаются для комфортного положения во время сна, снимают боль и напряжение затылочных мышц.
- Детские – изготавливаются в соответствии с возрастными особенностями, предупреждают развитие патологий позвоночника.
- Для поездок – имеют подковообразную форму, предназначены для длительных путешествий.
- Для спины – предупреждают развитие сколиоза, грыж или протрузий у тех, кто много сидит, препятствуют смещению позвонков и снимают напряжение спинных мышц.
- Для ног – снимают отеки, усталость, предупреждают развитие варикоза и болезней суставов.
- Для беременных — позволяют будущим мамам найти комфортное положение для отдыха, снижают давление ребенка на позвоночник.
Как выбрать подушку ортопедическую для сна
Консультация и рекомендации врача перед покупкой не помешают. Обязательно при покупке учитывают любимую позу для сна. Для сна на животе покупают мягкую подушечку, а на спине – жесткую. Для остальных поз подойдёт ортопедический аксессуар средней жесткости.
Форма подушки под голову также важна для достижения лечебного эффекта. Они представлены в форме круга, полумесяца, прямоугольника обычного или с двумя валиками. На некоторых делают специальную выемку. Такие аксессуары лучше использовать полным людям и любителям поспать на боку.
Хороший вариант – прямоугольная модель с двумя валиками разной высоты. Большой – для позы на боку, маленький – на спине. Полумесяц рекомендуется использовать только для сна на спине. Они не очень упругие, но положение шеи фиксируют хорошо.
Наполнители
Одним из важных критериев при покупке любой модели будет ортопедический материал, из которого она выполнена. Производители используют несколько наполнителей, каждый из которых имеет свои плюсы и минусы.
ППУ «Мемориформ»
Пена «Мемориформ» — это современный ортопедический материал, обладающий уникальным эффектом памяти. Анатомические подушки с таким наполнителем «запоминают» форму головы и шеи. Голова и шея во время сна не выталкиваются из подушки, а вдавливаются в нее. Так они сохраняют естественное анатомическое положение. Свои качества лечебная подушечка сохраняет в течение 5 лет. После этого она становится более плотной и больше не подстраивается под индивидуальные контуры тела.
Судя по отзывам покупателей, в первое время после покупки модель из пены «Мемориформ» издает резковатый специфический запах, однако, вскоре он проходит.
Латекс натуральный
Анатомическая подушка из латекса характеризуется большей упругостью по сравнению с другими изделиями. Производится латекс из сока бразильской гевеи. Он практически весь состоит из натуральных волокон, небольшой процент синтетических добавок увеличивает его долговечность и упругость. А также к преимуществам этого материала относятся легкость, бесшумность, безопасность для здоровья, гигиеничность.
Ортопедический латекс хорошо держит форму. Чтобы придать подушке из латекса дополнительные массажные свойства, ее поверхность иногда делают бугорчатой. Срок годности атрибута составляет 5 лет. Новое изделие своеобразно пахнет, этот запах выветрится через две недели после покупки.
Гречневая лузга
Гречневой лузгой называют оболочку, которая остается после очистки ядрышек гречихи. Подушка из гречневой лузги, наполненная этим экологически чистым, недорогим и безопасным материалом, не только бережно поддерживает шею во время отдыха. Она обеспечивает эффект точечного массажа, что способствует лучшей циркуляции крови в области верхнего отдела позвоночника.
Подушка терапевтическая из гречневой лузги стоит недорого, но изнашивается быстрее других. Производители рекомендуют использовать ее в течение 5 лет, однако лучше менять ее чаще, раз в полтора — два года. Минусом изделия пользователи называют также шуршание и немалый вес.
Как правильно спать на подушке ортопедической

Пользоваться купленной подушкой нужно правильно. Неправильное применение вызывает головную боль и дискомфорт в области шеи. При любой позе шея должна составлять единую прямую линию со всеми отделами позвоночника. В этом заключается терапевтическое действие подушки с ортопедическим эффектом. Ее нужно подложить так, чтобы валик находился под шейным изгибом, а плечи легли на матрас.
Врачи советуют спать на боку, на жёсткой или полужёсткой подушечке. Эта поза не нарушает естественный изгиб позвоночника, не мешает полноценному кровообращению и предотвращает проблемы со здоровьем.
На животе врачи не рекомендуют спать. При таком положении голова постоянно повернута в сторону. В результате перегиба позвоночной артерии мозг не получает в полном объеме кислород. Длительное нахождение в такой позе может вызвать спазм шейных мышц.
Людям, страдающим сколиозом, выбирать спальные принадлежности нужно особенно внимательно. От того, как оборудовано спальное место, зависит дальнейшее протекание болезни. Ортопедическую подушку при сколиозе выбирают с учетом степени заболевания. При начальной степени детям и взрослым нужна модель с наполнителем «Мемориформ». При 3 или 4 степени сколиоза понадобится жесткая подушечка. Приобретаемая модель должна обладать хорошей пропускной способностью и иметь форму валика.
Преимущества и недостатки
Ортопедические спальные атрибуты обладают следующими положительными свойствами:
- Дают человеку полноценно отдохнуть.
- Они не вызывают аллергических реакций, в них не появляются клещи.
- Пользу ортопедические подушки приносят благодаря своей эргономичности. Они поддерживают позвоночник в положении, которое является анатомически правильном. Результат – уменьшение или устранение головных болей, дискомфорта и болевых ощущений в шее, спине.
- Отличаются длительным сохранением своей формы. Срок годности изделий составляет до 5 лет.
При покупке ортопедической подушки с плюсами и минусами нужной модели необходимо ознакомиться ещё в магазине. У некоторых моделей может быть заявлен маленький срок гарантии – 1,5 года. Если изделие издает резкий неприятный запах, следует проверить надежность его производителя.
В чем отличие разных производителей
Одни и те же виды продукции у разных производителей не всегда имеют одинаковое качество. Основные отличия сводятся к следующим характеристикам:
- Плотность наполнителя. Плотность материала должна соответствовать назначению аксессуара. Слишком жесткая подушка может вызвать головную боль наутро, а чересчур мягкая – не даст лечебный ортопедический эффект. Добросовестный производитель заботится о потребителе и обеспечивает оптимальную плотность наполнителя.
- Гарантийный срок. Это важный показатель качества готового изделия. Некоторые подушки для взрослых теряют форму уже через полгода применения.
- Запах. Наполнитель имеет свой запах, но у качественного изделия он быстро проходит после проветривания. Дешевая модель может издавать сильный химический запах, не проходящий в течение долгого времени.
- Безопасность. Не вся ортопедическая продукция соответствует необходимым стандартам качества. Чтобы убедиться в безопасности подушки, нужно проверить, есть ли на упаковке или в инструкции отметка о регистрации в Росздравнадзоре в качестве медицинского изделия.
- Цена. Чем дешевле продукция, тем сомнительнее ее лечебный ортопедический эффект. Однако некоторые подушки производства России сочетают невысокие цены с отличным качеством.
Как ухаживать
Некоторые виды специальных подушек нельзя стирать. Если анатомическая подушка изготовлена из пенополиуретана, допускается лишь сухая чистка изделия. Съемный чехол можно постирать обычным способом.
На ярлыке изделия или в инструкции содержится информация с рекомендациями по уходу.
Размеры
Нередко пользователи жалуются на плохое самочувствие после применения ортопедической подушки. Это случается, когда размеры изделия были выбраны неправильно.
Для получения максимального лечебного эффекта подушка терапевтическая должна приобретаться с учетом физических параметров. Высота подушки должна соответствовать ширине плеча с максимальной разницей 1–2 см. Измеряют ширину плеча от основания шеи до бугорка плечевой кости.
Для человека с высоким, крупным телосложением подойдёт модель размерами 50 Х 80 см. При невысоком росте и среднем телосложении хватит подушки размерами 40 Х 60. Если есть возможность, желательно протестировать аксессуар до покупки.
Рейтинг лучших производителей
В рейтинге лучших ортопедических подушек по праву находятся те, чьи производители добросовестно относятся к нуждам потребителей. Они оправдывают заявленное качество и помогают людям с проблемами опорно-двигательного аппарата уже много лет.
Из ортопедических подушек в топ 5 входят следующие бренды:
- «Аскона» – универсальные изделия, у которых в качестве наполнителя выступает латекс, а главные достоинства – воздухопроницаемость и стойкий поддерживающий эффект;
- «Орматек» – используются любые наполнители, часто это охлаждающий гель;
- «Tempur» – высококачественные спальные принадлежности, имеют эффект памяти, стоят недорого;
- «Trelax» – марка российского производства всех видов и размеров, в том числе для детей;
- «Consul» – для изготовления применяются как искусственные, так и натуральные наполнители.
В первое время спать на ортопедической подушке бывает непривычно и даже неудобно. Но уже через 5–7 дней человек не представляет свой сон без этого полезнейшего атрибута.
Анатомия строение кисти – Суставы кисти руки человека, их анатомия, боли в кистевых суставах
Анатомия кисти человека. Строение костей кисти.
Кости кисти
Кисть имеет три отдела: запястье, пясть и пальцы.
Кости запястья
Восемь мелких по величине костей запястья имеют неправильную форму. Они расположены в два ряда.
Проксимальныйпроксимальный[напр. конец, фаланга] — (proximalis) — точка на конечности (край кости или мышцы) или целая структура (фаланга, мышца), менее удалённая от туловища.Антоним — дистальный…нажмите для подробностей.. ряд составляют следующие кости, если идти со стороны большого пальца в сторону пятого пальца: ладьевидная, полулунная, трехгранная и гороховидная.
Дистальныйдистальный[напр. конец, фаланга] (distalis) — конец мышцы или кости конечности или целая структура (фаланга, мышца) наиболее удалённая от туловища.Антоним — проксимальный….нажмите для подробностей.. ряд составляют также четыре кости: многоугольная, трапециевидная, головчатая и крючковидная, которая своим крючком обращена к ладонной стороне кисти.
Проксимальный ряд костей запястья образует выпуклую в сторону лучевой кости суставную поверхность. Дистальный ряд соединяется с проксимальным при помощи сустава неправильной формы.
Кости запястья лежат в разных плоскостях и образуют желоб (борозду запястья) на ладонной поверхности и выпуклость на тыльной. В борозде запястья проходят сухожилия мышц-сгибателей пальцев. Ее внутренний край ограничен гороховидной костью и крючком крюч-ковидной кости, которые легко прощупываются; наружный край составлен двумя костями — ладьевидной и многоугольной.
Кости пясти
Пясть состоит из пяти трубчатых пястных костей. Пястная кость первого пальца короче остальных, но отличается своей массивностью. Наиболее длинной является вторая пястная кость. Следующие кости по направлению к локтевому краю кисти уменьшаются в длине. Каждая пястная кость имеет основание, тело и головку.
Основания пястных костей сочленяются с костями запястья. Основания первой и пятой пястных костей имеют суставные поверхности седловидной формы, а остальные — плоские суставные поверхности. Головки пястных костей имеют полушаровидную суставную поверхность и сочленяются с проксимальными фалангами пальцев.
Кости пальцев
Каждый палец состоит из трех фаланг: проксимальной, средней и дистальной. Исключение составляет первый палец, имеющий только две фаланги — проксимальную и дистальную. Проксимальные фаланги являются наиболее длинными, дисталь-ные — наиболее короткими. Каждая фаланга имеет среднюю часть — тело и два конца — проксимальный и дистальный.
Кроме указанных костей кисть имеет еще сесамовидные кости, которые расположены в толще сухожилий между пястной костью большого пальца и его проксимальной фалангой. Встречаются также непостоянные сесамовидные кости между пястной костью и проксимальной фалангой второго и пятого пальцев. Сесамовидные кости расположены обычно на ладонной поверхности, но изредка встречаются и на тыльной поверхности.
Координаты запястья
Проще говоря, запястье это набор косточек, которые находятся на сгибе руки между кистью и предплечьем. Это такой сустав, не очень больших габаритов, окруженный множеством тканей, сухожилий и связок.
А точнее, он находится между лучевой и локтевой костями и пястным костями, как показано на фото.
Всего у запястья восемь костей. Это:
- Крючковидная.
- Головчатая.
- Трапециевидная.
- Трапеция.
- Гороховидная.
- Трехгранная.
- Полулунная.
- Ладьевидная.
Ко всем костям, кроме гороховидной крепятся связки ладоней. Немного скучновато. В общем, функция запястья — это обеспечение подвижности кисти в определенной плоскости.
Связочный аппарат кисти
В образовании этого сустава принимают участие лучевая кость и кости проксимального ряда запястья: ладьевидная, полулунная и трехгранная. Локтевая кость до поверхности луче-запястного сустава не доходит (она «дополняется» суставным диском). Таким образом, в образовании локтевого сустава наибольшую роль из двух костей предплечья играет локтевая кость, а в образовании луче-запястного сустава — лучевая кость.
В луче-запястном суставе, имеющем эллипсовидную форму, возможны сгибание и разгибание, приведение и отведение кисти. Пронацияпронация(pronatio: лат. prono, pronatum наклонять вперед) — вращательное движение конечности или ее части (например предплечья, кисти или стопы) вовнутрь, т.е. это вращение конечности человека вокруг ее длинной оси так, чтобы ее передняя поверхность о…
нажмите для подробностей.. и супинациясупинация(лат. supino, supinatum переворачивать, откидывать назад) — вращательное движение конечности или ее части кнаружи. Например супинация кисти — это ее движение кнаружи до положения, при котором она обращена ладонью вверх….нажмите для подробностей.. кисти происходит вместе с одноименными движениями костей предплечья.
Небольшое пассивное движение вращательного характера также возможно в луче-запястном суставе (на 10—12°), однако оно происходит за счет эластичности суставного хряща. Положение щели луче-запястного сустава определяется с тыльной поверхности, где она без труда обнаруживается через мягкие ткани; кроме того, ее положение определяется с лучевой и локтевой сторон.
С лучевой стороны в области нижней лучевой ямки можно прощупать щель между латеральнымлатеральный[край] — lateralis — сторона, лежащая дальше от срединной (центральной) плоскости, т.е. внешняя сторона.Антоним — медиальный край.
…нажмите для подробностей.. шиловидным отростком и ладьевидной костью.
Движения в луче-запястном суставе тесно связаны с движениями в среднезапястном суставе, который располагается между проксимальным и дистальным рядами костей запястья. Этот сустав имеет сложную поверхность неправильной формы. Общий объем подвижности при сгибании кисти достигает 85°, при разгибании также приблизительно 85°.
Луче-запястный и среднезапястный суставы укреплены многочисленными связками. Связочный аппарат кисти очень сложен. Связки располагаются на ладонной, тыльной, медиальноймедиальный[край] — medialis — сторона, лежащая ближе к срединной (центральной) плоскости, т.е. внутренняя сторона.Антоним — латеральный край. …
нажмите для подробностей.. и латеральной поверхностях запястья, а также между отдельными костями запястья. Наиболее важными являются коллатеральные связки запястья — лучевая и локтевая. Первая идет от латерального шиловидного отростка к ладьевидной кости, вторая — от медиального шиловидного отростка — трехгранной кости.
Между костными возвышениями на лучевой и локтевой сторонах ладонной поверхности кисти перекинута связка — удерживатель сгибателей. Она не имеет непосредственного отношения к суставам кисти, а является, по сути дела, утолщением фасциифасция(fascia — лат. «повязка», «бинт») — оболочка из плотной волокнистой соединительной ткани, покрывающая мышцы, многие внутренние органы, кровеносные сосуды и нервы;


Представляют собой соединения дистального ряда костей запястья с основаниями пястных костей. Эти суставы, за исключением запяст-но-пястного сустава большого пальца кисти, имеют плоскую форму и малоподвижны. Объем движений в них не превышает 5—10°. Подвижность в этих суставах, а также между костями запястья резко ограничена хорошо развитыми связками.
Связки, расположенные на ладонной поверхности кисти, составляют крепкий ладонный связочный аппарат. Он соединяет кости запястья между собой, а также с пястными костями. На кисти можно различить связки, идущие дугообразно, радиально и поперечно. Центральной костью связочного аппарата является головчатая, к которой прикрепляется большее число связок, чем к какой-либо другой кости запястья.
В связи с тем что кости дистального ряда запястья и четыре (II—V) кости пясти малоподвижны друг относительно друга и прочно связаны в единое целое образование, составляющее центральное костное ядро кисти, их обозначают как твердую основу кисти.
Запястно-пястный сустав большого пальца кисти образован многоугольной костью и основанием первой пястной кости. Суставные поверхности имеют седловидную форму. В суставе возможны следующие движения: приведение и отведение, противопоставление (оппозиция) и обратное движение (репозициярепозиция(позднелат.
repositio, от лат. repono, repositum возвращать на место, вправлять) — хирургический прием восстановления правильного положения смещенных отломков кости при переломах….нажмите для подробностей..), а также круговое движение (циркумдукция). Благодаря противопоставлению большого пальца всем остальным пальцам значительно возрастает объем хватательных движений кисти.
Образованы головками пястных костей и основаниями проксимальных фаланг пальцев. Все эти суставы имеют шаровидную форму и соответственно три взаимно перпендикулярные оси вращения, вокруг которых происходят сгибание и разгибание, приведение и отведение, а также круговое движение (циркумдукция). Сгибание и разгибание возможны на 90—100°, отведение и приведение — на 45—50°.
Пястно-фаланговые суставы укреплены коллатеральными связками, расположенными по бокам от них. С ладонной стороны капсулы этих суставов имеют добавочные связки, именуемые ладонными. Волокна их переплетаются с волокнами глубокой поперечной пястной связки, которая препятствует расхождению головок пястных костей в стороны.
Имеют блоковидную форму, их оси вращения проходят поперечно. Вокруг этих осей возможно сгибание и разгибание. Объем их в проксимальных межфаланговых суставах равен 110—120°, в то время как в дистальных — 80—90°. Все межфаланговые суставы укреплены хорошо выраженными коллатеральными связками.
Травмы запястья
Как правило, запястье травмируется, когда человек совершает падение на прямую руку. Данный кульбит грозит переломом локтевой и окончанием лучевой костей.
В связи с тем, что запястье выполняет важную ежедневную миссию, то необходимо серьезное врачебное вмешательство.
Довольно много переломов сопровождаются вывихом нескольких фрагментов, что является прямым показанием для хирургического вмешательства.
При падении страдает, чаще всего, ладьевидная кость. Для полного выздоровления необходимо длительное лечение. Кроме того этот перелом достаточно сложно диагностировать на начальном этапе. Также все это чревато растяжением связок, что тоже не есть гут в связи с крайне сложным строением оных.
Фиброзные и синовиальные влагалища сухожилий пальцев кисти
Связки удерживатель сгибателей и удерживатель разгибателей имеют большое значение для укрепления положения проходящих под ними сухожилий мышц, особенно при сгибании и разгибании кисти: сухожилия опираются на названные связки с их внутренней поверхности, причем свяжи предотвращают отхождение сухожилий от костей и при сильном сокращении мышц выдерживают значительное давление.
Скольжению сухожилий мышц, переходящих с предплечья на кисть, и уменьшению трения способствуют специальные сухожильные влагалища, представляющие собой фиброзные или костно-фиброзные каналы, внутри которых находятся синовиальные влагалищавлагалище синовиальное(vagina synovialis; син. влагалище слизистое, сухожильное влагалище) — влагалище, образованное замкнутой синовиальной оболочкой, один листок которой выстилает поверхность сухожилия, а другой — стенку его фиброзного влагалища.
Снижает коэфицент…нажмите для подробностей.., в некоторых местах выходящие за пределы этих каналов. Наибольшее число синовиальных влагалищ (6—7) расположено под удерживателем разгибателей. В образовании каналов участвуют локтевая и лучевая кости, имеющие борозды, соответствующие местам прохождения сухожилий мышц, и фиброзные перемычки, отделяющие один канал от другого, которые идут от удерживателя разгибателей к костям.
Ладонные синовиальные влагалища принадлежат проходящим в канале запястья сухожилиям сгибателей кисти и пальцев. Сухожилия поверхностного и глубокого сгибателей пальцев лежат в общем синовиальном влагалище, которое простирается до середины ладони, достигая дистальной фаланги лишь пятого пальца, а сухожилие длинного сгибателя большого пальца находится в обособленном синовиальном влагалище, которое переходит вместе с сухожилием на палец.
В области ладони сухожилия мышц, идущих ко второму, третьему и четвертому пальцам, на некотором расстоянии лишены синовиальных влагалищ и получают их вновь на пальцах. Лишь сухожилия, направляющиеся к пятому пальцу, имеют синовиальное влагалище, которое является продолжением общего синовиального влагалища для сухожилий сгибателей пальцев кисти.
Профилактика травмирования запястья
Разминка и разогрев запястья:
- Массаж основания ладони.
- Элементарное подтягивание на турнике любым хватом весьма укрепляют запястья, наряду с общефизической тренировкой.
Любая физическая работа руками: рубка дров, копание картофеля, ручная стирка несут общеукрепляющее воздействие.
- В положении сидя (желательно) взять гантели и ладонями вверх положить на колени таким образом, чтобы была возможность совершать сгибательные движения кистью.
- Старый добрый резиновый эспандер (бублик). Начинайте с мягкого, плавно переходя к более жесткому.
- Отжимание. Желательно на кулаках. Лучше с подпрыгиванием.
- Встаньте на пол «по-собачьи». Упор на ладони. Начинайте раскачивания в разные стороны, не отрывая ладони от пола. Амплитуда до максимума ваших возможностей.
- Йога, пилатес.
Физические упражнения важны сами по себе, ведь в комплекс тренировок будут включены и другие мышцы и сухожилия. Теперь вы знаете, где находится запястье. Берегите себя, будьте здоровы!
Мышцы кисти
На кисти мышцы располагаются лишь на ладонной стороне. Здесь они образуют три группы: среднюю (в среднем отделе ладонной поверхности), группу мышц большого пальца и группу мышц малого пальца. Большое число коротких мышц на кисти обусловлено тонкой дифференцировкой движений пальцев.


Состоит из червеобразных мышц, которые начинаются от сухожилий глубокого сгибателя пальцев и прикрепляются к основанию проксимальных фаланг второго-пятого пальцев; ладонных и тыльных межкостных мышц, которые располагаются в межкостных промежутках между пястными костями и прикрепляются к основанию проксимальных фаланг второго-пятого пальцев.
Образует на кисти так называемое возвышение большого пальца. Они начинаются на близлежащих костях запястья и пясти. Среди них различают: короткую мышцу, отводящую большой палец, которая прикрепляется к его проксимальной фаланге; короткий сгибатель большого пальца, прикрепляющийся к наружной сесамовидной кости, расположенной у основания проксимальной фаланги большого пальца;
Образует возвышение на внутренней стороне ладони. К этой группе относятся: короткая ладонная мышца; мышца, отводящая мизинец; короткий сгибатель мизинца и мышца, противопоставляющая мизинец. Они начинаются от близлежащих костей запястья и прикрепляются к основанию проксимальной фаланги пятого пальца и.пятой пястной кости. Их функция определяется названием самих мышц.
koms24.ru
Особенности анатомического строения кисти
Сложное анатомическое строение кисти, тонкие и многообразные функции обусловили и специфику её кожи, значительно отличающуюся по строению от остального кожного покрова человека. Кожа тыльной поверхности кисти эластичная, подвижная, легко растягивается и собирается в складки. Подкожная клетчатка развита слабо и состоит в основном из рыхлой соединительной ткани. Кожа ладони плотна, малоподвижна из-за сращений с ладонным апоневрозом, лишена волосяных луковиц и сальных желёз. Подкожная клетчатка ладони заключается между множественными вертикальными соединительнотканными волокнами, связывающими кожу с апоневрозом. Поэтому жировая клетчатка оказывается заключённой в отдельные ячейки и представлена в виде отдельных жировых долек. Соединительнотканные волокна, связывающие кожу с апоневрозом и разделяющие жировую клетчатку на ячейки, при ранении кисти являются проводниками инфекции с поверхности в глубину, предотвращая в то же время распространение воспалительного процесса в ширину. Поэтому гнойно-воспалительные процессы кисти и пальцев опасны быстрым переходом (при несвоевременно начатом лечении) на сухожильный и костный аппарат.
В области ладонной поверхности кисти различают поверхностную и глубокую фасции. Поверхностная фасция проходит непосредственно под кожей и её жировой клетчаткой. Ладонный апоневроз образуется из сухожильных волокон, имеет треугольную форму, плотную консистенцию, от его радиального и ульнарного краёв отходят соединительнотканные тяжи к III и V пястным костям. Эти тяжи делят ладонь на три отдела: область thenar, hypothenar и срединное ладонное пространство, которое через комиссуральные отверстия (щели) сообщается с тыльной стороной кисти. По этим щелям воспалительные процессы с ладони могут распространяться на тыльную поверхность кисти. Глубокая ладонная фасция проходит под сухожилиями сгибателей пальцев и вместе с мышцами образует дно кисти. Между глубокой фасцией, межкостными мышцами и сухожилиями сгибателей находится глубокое клетчаточное пространство кисти. Отсюда гнойный экссудат может через карпальный канал распространяться на предплечье в клетчаточное пространство Пирогова. В дистальном направлении гной из срединного ладонного пространства при неблагоприятных условиях проникает через каналы червеобразных мышц на тыльную поверхность II-V пальцев и во второй-четвёртый межпальцевые промежутки. Карпальный канал является связующим звеном между ладонной поверхностью кисти и предплечьем, через него на ладонную поверхность кисти проходят срединный нерв и сухожилия сгибателей пальцев. Через глубокое клетчаточное пространство кисти проходит глубокая артериальная ладонная дуга, а в поверхностном – поверхностная ладонная дуга, артерии пальцев и срединный нерв. На ладонной поверхности кисти различают ещё наружное и внутреннее фасциальные ложа. Во внутреннем ложе, расположенном между собственной фасцией и передней поверхностью V пястной кости, совместно с фасциальной перегородкой находятся мышцыhypothenar, а также глубокие ветви лучевой артерии и нерва. Наружное фасциальное ложе, содержимым которого являетсяthenar, с внутренней стороны граничит с местом прикрепления собственной фасции к III пястной кости, с наружной – с боковой поверхностью I пястной кости.
Различают синовиальные влагалища сухожилий мышц тыльной и ладонной поверхностей кисти. В области ладонной поверхности располагаются общее влагалище сгибателей, влагалище сухожилия длинного сгибателя I пальца кисти, влагалище сухожилий II-IV пальцев кисти. Первые два влагалища заполняют канал запястья. Лучевое сухожильное влагалище длинного сгибателя I пальца начинается на 2-3 см проксимальнее шиловидного отростка лучевой кости и заканчивается у места прикрепления сухожилия данного сгибателя к основанию ногтевой фаланги I пальца. Локтевое влагалище содержит сухожилия сгибателей II- V пальцев, оно значительно шире лучевого синовиального ложа. Проксимальнее пястно-фаланговых сочленений синовиальное влагалище образует мешок, затем сужается и продолжается до основания ногтевой фаланги V пальца.
Ладонные синовиальные влагалища сухожилий II-IV пальцев изолированы друг от друга. Они начинаются на уровне пястно-фаланговых сочленений и продолжаются до основания ногтевых фаланг.
Синовиальные влагалища сухожилий кисти имеют определённое значение в патогенезе воспалительного процесса. Воспалительный экссудат, накопившийся между париетальным и висцеральным листками, может вызвать гибель сухожилия вследствие сдавления его брыжеечки и проходящих в ней сосудов, обеспечивающих питание сухожилия. В таких случаях только своевременное вскрытие сухожильного влагалища может предотвратить гибель питающих сухожилие сосудов и тем самым спасти его и сохранить полноценные функции кисти или пальцев.
studfile.net
Глава 2 топографическая анатомия кисти
2.1 Общая характеристика области кисти
Кисть (manus) – дистальная часть верхней конечности.
Граница кисти
Область верхней конечности, расположенная дистальнее плоскости, проведенной через верхушки шиловидных отростков костей предплечья.
Кисть подразделяют на три части: область запястья (carpus), дистальнее которой находится область пясти (metacarpus) и пальцы (digiti manus).
На кисти различают ладонную поверхность (palma manus) и тыльную (dorsum manus). Боковые отделы ладони имеют вид возвышений образованных мышцами большого пальца (thenar) и мизинца (hypothenar). Средний отдел ладонной впадины содержит сухожилия сгибателей пальцев (с червеобразными мышцами) и межкостные мышцы.
С лучевой стороны на тыле кисти, при отведенном большом пальце, определяется треугольной формы углубление, называемое «анатомической табакеркой».
Границами являются
с лучевой стороны сухожилия m. abductor pollicis longus и m. extensor pollicis brevis,
с локтевой – сухожилие m. extensor pollicis longus.
По дну этого углубления, образованного ладьевидной и большой многоугольной костями проходит (с ладонной поверхности на тыльную) лучевая артерия (a. radialis), которую в случае кровотечения можно прижать к ладьевидной кости.
Запястье
сверху ограничено горизонтальной линией, проходящей на 1см. проксимальнее шиловидных отростков лучевой и локтевой костей,
снизу – линией, проведенной дистальнее гороховидной косточки (соответствует дистальным поперечным складкам запястья).
Линиями, проходящими через шиловидные отростки, запястье делится на переднюю и заднюю области.
Костную основу составляют восемь костей запястья расположенных в два ряда. Проксимальный ряд с лучевой стороны – ладьевидная (os scaphoideum), полулунная (os lunatum), трехгранная (os triquetrum) и гороховидная (os pisiforme);
дистальный ряд – кость-трапеция (os trapezium), трапециевидная (os trapezoideum), головчатая (os capitatum) и крючковидная (os hamatum).
Кости проксимального ряда, за исключением гороховидной, участвуют в образовании лучезапястного сустава. Между первым и вторым рядом образуется межзапястный сустав.
2.2 Топографическая анатомия лучезапястного сустава (articulatio radiocarpea).
Лучезапястный сустав образован суставной поверхностью лучевой кости, которая сочленяется с ладьевидной и полулунной костями. Головка локтевой кости не доходит до костей запястья, и недостаток кости восполняется хрящом – fibrocartilago triangularis, который и служит суставной поверхностью для трехгранной кости.
Суставная капсула прикрепляется по краям суставных поверхностей и укреплена следующими связками:
сзади тыльная лучезапястная (lig. radiocarpeum dorsale),
спереди ладонная лучезапястная (lig. radiocarpeum palmare)
ладонная локтезапястная (lig. ulnocarpeum palmare),
латерально лучевая коллатеральная(lig. collaterale carpi radiale),
медиально локтевая коллатеральная (lig. collaterale carpi ulnare).
Слабые места лучезапястного сустава:
синовиальный мешковидный заворот (recessus saccifomis)
хрящ – fibrocartilago triangularis
Кровоснабжение: rete carpi palmare et dorsale, образованные ветвями лучевой, локтевой и межкостными артериями.
Иннервация: ветви лучевого, локтевого, переднего и заднего межкостных нервов.
Проекция сустава:
Спереди сустав проецируется на проксимальную ладонную кожную складку запястья.
studfile.net
Б12 витамин в уколах – как правильно колоть, для чего, польза, дозировка, противопоказания
Витамины В12 (уколы) – показания к применению
У многих людей возникают проблемы с суставами, а также неврит, радикулит, анемия и невропатия. Причиной этих патологий является климат, хронические заболевания, неправильный образ жизни и питание. В результате этих недугов появляется слабость, хроническая усталость, ухудшение памяти и работоспособности. Для устранения этих симптомов и самих патологий применяются инъекции витамина В12.
Общая информация
В человеческий организм при нормальном питании витамин В12 (цианокобаламин) поступает в необходимом количестве. Содержится он в основном в пище животного происхождения, поэтому наибольший его дефицит наблюдается у вегетарианцев. Но не только соблюдение веганской диеты является причиной нехватки витамина В12. Существует множество других причин и проблем со здоровьем, при которых требуется дополнительный прием цианокобаламина.

Выпускается витамин В12 в разных формах, но именно при уколах усваивается большего всего полезных веществ (примерно 98%).
Растворы цианокобаламина различаются по типу введения:
- внутривенные;
- внутримышечные;
- интралюмбальные.
Помимо наибольшей усвояемости раствор витамина В12 также безопасен, так как в нем нет дополнительных компонентов, которые могут стать причиной аллергической реакции. Они назначаются при лечении серьезных болезней или когда пациент по тем или иным причинам не может принимать другие формы этого вещества (люди в коме или новорожденные младенцы).
Также инъекционные растворы бывают комплексного типа. В них помимо витамина В12 входят еще и другие витамины этой группы: В1 и В6. Но применяются эти комплексы в несколько иных ситуациях, нежели только цианокобаламин.
Свойства
Витамин В12 является высокоактивным биологическим веществом, участвующим во многих процессах обмена. К его свойствам относится следующее:
- стимулирует регенерационные процессы большей части тканей организма;
- улучшает работу кроветворной системы;
- уменьшает количество холестерина в крови;
- восстанавливает функциональность нервной системы, селезенки и печени;
- улучшает метаболизм нервных волокон и восстанавливает функциональность нейронов.
Но к основным свойствам цианокобаламина все же относится стимуляция эритропоэза, синтез кровяных клеток, борьба с анемией, восстановление хрящевой ткани и нервных клеток.
Назначение препарата
Инструкция по применению уколов витамина В12 содержит всю необходимую информацию о том, в каких случаях они применяются и дозировку. Обычно этот препарат назначается врачом, так как самостоятельное лечение может стать причиной осложнений и серьезных побочных явлений. В особенности передозировке больше всего подвержены люди в пожилом возрасте.
Самой частой причиной назначения витамина является гиповитаминоз у людей, которые придерживаются строгой диеты и не едят животную пищу. При этом развиваются следующие первичные признаки:
- депрессия;
- раздражительность и нервозность;
- онемение кончиков пальцев и ощущение покалывания в них;
- хроническая усталость и слабость;
- ухудшение аппетита;
- бессонница;
- боль в голове;
- проблемы со зрением;
- бледная кожа;
- небольшие язвы на языке и ротовой полости;
- звон в ушах.
Если начать принимать витамины при появлении этих признаков, то можно избежать развития более серьезных проблем со здоровьем.
Однако в большинстве случаев люди обращаются к врачам, когда появляются уже более серьезные проблемы:
- нарушения памяти;
- гепатит;
- хроническая форма панкреатита;
- анемия;
- гастродуоденит.

При появлении этих заболеваний обязательно требуется анализ крови, чтобы выяснить их причину. Если действительно будет выявлено, что они развились на фоне нехватки витамина В12, то они будут включены в комплексную терапию.
Также можно выделить другие показания к применению уколов витамина В12:
- радикулит;
- инфекции у новорожденных младенцев;
- энцефалит;
- склероз рассеянного типа;
- иммунодефицит и снижение иммунитета;
- лучевое заболевание;
- полиомиелит.
Так как цианокобаламин является кровеобразующим фактором, то он назначается при различных видах анемии: после большой кровопотери, в период беременности, при развитии анемии пернициозного и агастрического типа. Кроме того, уколы витаминов В6, В12 прописываются для восстановления нарушенного менструального цикла.
Известно много причин назначения уколов витамина В12, но делать это должен только врач с учетом поставленного им диагноза.
При беременности
Этот витамин очень часто назначается беременным женщинам при анемии (малокровии). Чаще всего он применяется в виде таблеток, но все же бывают случаи назначения и уколов. Также инъекции применяются после тяжелых родов с большой кровопотерей.
При этом стоит отметить, что вообще при беременности цианокобаламин противопоказан, так как он может оказывать тератогенное воздействие на ребенка. Но при наличии серьезного малокровия у будущей матери назначение витамина В12 необходимо.
Противопоказания
Витамин В12 имеет несколько противопоказаний к использованию:
- стенокардия;
- варикоз;
- предрасположенность к образованию тромбов;
- онкология;
- период грудного вскармливания;
- геморрой;
- эритроцитоз.
Также цианокобаламин не рекомендуется применять вместе с некоторыми медицинскими средствами: препараты против туберкулеза, кортикостероидные гормоны и т.д.
Побочные явления
Прием этого витамина может стать причиной таки побочных эффектов как:
- отек легких;
- крапивница;
- аллергия разной тяжести, иногда приводящая даже к анафилактическому шоку;
- сердечная недостаточность;
- тромбоз сосудов.
Так как заранее нельзя узнать о последствиях использования витамина В12, то начинать инъекции следует под врачебным контролем и с уменьшенных доз. Только убедившись в отсутствии нежелательных реакций на препарат дозировку можно повысить до необходимого количества.
При передозировке у больного появляется головокружение, боли в голове и сердце, эмоциональной возбуждение, аллергия и учащенное сердцебиение.
Правила инъекций
Существуют следующие виды уколов витамина В12:
- внутримышечные;
- внутривенные;
- интралюмбальные;
- подкожные.
Внутривенные, внутримышечные и подкожные инъекции можно сделать самостоятельно. Но интралюмбальные уколы (в спинной мозг) должны выполняться только высококвалифицированным специалистом. Такой тип введения витамина В12 применяется при появлении из-за дефицита цианокобаламина таких нервных расстройств, как депрессия, проблемы со сном, склероз рассеянного типа и нарушение памяти.

В каждой упаковке препарата содержится инструкция, в которой указано как его вводить внутривенно и внутримышечно витамин В12. Внутримышечные инъекции делаются в бедро или ягодичную мышцу. Делая уколы, необходимо соблюдать следующие шаги:
- Протереть место инъекции спиртом.
- Отломать или срезать специальным ножичком верхнюю часть ампулы.
- Набрать препарат в шприц.
- Поднять шприц иглой вверх и слегка надавить на поршень, чтобы выдавить воздух.
- Ввести иглу в выбранную зону инъекции.
- Не спеша ввести раствор.
Для внутримышечной инъекции существует несколько мест: плечо, бедро, ягодицы и внешняя часть бедра. В плечо делаются уколы людям молодого и среднего возраста. Но при суточной дозировке более 1 мм следует выбрать другую зону для укола. В бедро удобнее всего делать инъекции самостоятельно или детям младше 5 лет. Укол в ягодицы производится в верхнюю зону ягодичной мышцы. Так как в этом месте находится множество кровеносных сосудов, то доверять делать инъекции следует только опытному специалисту. А во внешний участок бедра делается укол и детям, и взрослым. Так как в этой зоне нет нервов, которые можно задеть, то ее выбирают большая часть пациентов.
В аннотации к препарату указана стандартная дозировка — 1 мл в день в течение 2-3 недель. При этом следует регулярно проверять кровь на уровень витамина в ней. Но обычно врач назначает для каждого пациента индивидуальную дозировку и курс терапии.
Внутривенное введение состоит из таких же шагов, как и внутримышечное, но с одним единственным отличием: инъекцию необходимо делать в локтевую вену, если она хорошо видна. Маленьким детям уколы витамина В12 делаются подкожно в плечо, бедро или ягодицу.
Заключение
Цианокобаламин считается одним из наиболее важных для человеческого организма витаминов. Он участвует в кровообразовании и восстановлении практически всех тканей организма. Однако, несмотря на огромную пользу, назначать его должен только врач.
privivkainfo.ru
Побочные эффекты инъекций B12
Пациенты могут испытывать зуд, болевые ощущения или небольшие покраснения в области тела, куда была введена инъекция. Зафиксированы случаи, когда люди обнаруживали зудящую сыпь после нескольких уколов, а кто-то даже после одного. Такие высыпания могут длиться несколько месяцев, что может сильно раздражать. Помимо обычных красных пятен иногда наблюдается сыпь с пузырьками, наполненными жидкостью.
Дополнительно могут начаться диарея и отеки в теле. Инъекция В12 может расстроить пищеварительную систему, что приводит к дискомфорту, болям в желудке. Положительным моментом является то, что от таких побочных эффектов могут вылечить обычные лекарства, отпускаемые без рецепта. К тому же последствия не так сильно мешают повседневной жизни (если только сыпь не усилится).
Серьезные побочные эффекты инъекций B12
Среди серьезных побочных эффектов ампул B12 выделяют: мышечные судороги, необычное чувство истощения, отек лодыжек и ног и, что еще хуже, нерегулярное сердцебиение. Когда тело негативно реагирует на цианокобаламин, конечности пациента могут набухать. Иногда люди испытывают покалывание в ногах и судороги. Согласно исследованиям, около 1,2% среди более 33000 пациентов после введения В12 имели нерегулярное сердцебиение. Чаще всего страдали от такого недуга женщины (83%) и гораздо реже мужчины (16%). Тех, у кого наблюдаются подобные побочные состояния, обязательно должен осмотреть врач.
Когда срочно нужен врач?

Исследования показали, что витамины группы В, получаемые в виде уколов, могут вызывать у организма серьезные реакции, требующие экстренного медицинского вмешательства. Инъекция В12 — не исключение. Часто опасные симптомы напоминают обычные побочные эффекты от лекарства. Но в отличие от перечисленных выше последствий, они не поддаются лечению с помощью привычных медикаментов. В некоторых случаях человеку требуется немедленная госпитализация.
Такие побочные реакции включают в себя: зуд и отек лица, горла, языка, сильное головокружение, резкое ухудшение речи, изменение (и даже потерю) зрения, серьезные трудности с дыханием. Эти симптомы могут сопровождаться сильными болями в голове, повышением давления и даже приводить к образованию тромба.
Тяжелые аллергические реакции столь же опасны, как и острая боль, поскольку горло пациента и дыхательные пути могут сжиматься, что заметно затрудняет дыхание. Анафилактический шок наблюдается редко.
Чрезмерное головокружение не менее опасно. Приступы обморока — довольно частое явление среди тех, кто злоупотребляет уколами B12. При этом пациенты ощущают сильную головную боль, трудности с равновесием и зрением.
Такой побочный эффект, как невнятная речь, согласно исследованиям, бывает чаще у женщин старше 60 лет. Иногда симптом еле заметен, но в тяжелых случаях язык перестает слушаться, и речь становится невнятной.
Потеря зрения — еще одна причина для беспокойства. Это означает, что нервная система уже нанесла ущерб зрительным нервам. Изменение может быть кратковременным и позднее полностью восстановиться. Но некоторые пациенты отмечали, что после курса В12 их зрение ухудшилось.
Важно помнить, что такие опасные симптомы могут проявляться на фоне других заболеваний. Врач должен предварительно ознакомиться с историей болезни человека и только потом принимать решение о побочном влиянии В12.
medaboutme.ru
инструкция по применению в ампулах
Большая часть населения нашей страны лично сталкивалась с такими неприятными проблемами, как патология суставов, радикулиты шейного, поясничного отдела, невриты, невропатии и анемии. Особенности климата, пищевого поведения, образа жизни и наличие хронических заболеваний неизбежно приводят к возникновению какой-либо из этих патологий.
Именно эти заболевания зачастую приводят к слабости, повышенной утомляемости, снижению работоспособности и памяти, появлению бледности кожного покрова и даже выраженному болевому синдрому. Однако существует безопасное решение данного вопроса.
К исчезновению собственно заболеваний и их симптомов может привести курс обычной витаминотерапии, а именно внутримышечные инъекции витамина В12.
Витамин B12: свойства
Согласно инструкции по применению фармакологическое название витамина В12 – цианокобаламин. Данное вещество обладает высокой биологической активностью, что позволяет ему участвовать во всех видах обмена веществ. Цианокобаламин обладает еще множеством положительных эффектов на организм:
- Является стимулятором процессов регенерации практически всех тканей человеческого тела.
- Благотворно влияет на метаболические процессы в нервных волокнах, восстанавливает утраченные функции нейронов.
- Нормализует деятельность кроветворной системы.
- Восстанавливает функции нервной системы, а также таких внутренних органов, как печень и селезенка.
- Снижает показатели холестерина в периферической крови.
Несмотря на множество точек воздействия, основными фармакологическими действиями витамина В12 являются: противоанемическое, стимуляция эритропоэза (процесса образования новых эритроцитов), гемопоэза – синтез других клеток крови, а также способность восстанавливать нервные клетки и элементы хрящевой ткани.
Всасывание витамина В12 осуществляется в кишечнике. Однако этот процесс занимает довольно много времени (несколько часов) и большая часть витамина выводится из организма, не попадая в системный кровоток. Именно благодаря этому свойству, цианокобаламин выпускается в ампулах, в которых содержится раствор для внутримышечных инъекций.
Показания
В инструкции по применению к данному препарату прописаны все заболевания и состояния, при которых врачи рекомендуют прохождение курса терапии этим препаратом. К этим состояниям относятся:
- Патология нервной ткани: невралгии, полиневриты, радикулит.
- Хронически протекающая анемия с дефицитом В12. Это такие нозологические заболевания, как болезнь Аддисона-Бирмера, алиментарная макроцитарная анемия и т. д.
- Как дополнительный препарат для терапии железодефицитной анемии, апластической и постгеморрагических состояний.
- Как составляющее комплексного лечения гепатита, цирроза печени, алкоголизма, печеночноклеточной недостаточности.
- Используется и при многих врожденных заболеваниях: болезни Дауна, детского церебрального паралича, бокового амиотрофического склероза, фуникулярного миелоза и других патологиях.
- Дерматологическая патология кожного покрова: псориаз и различные виды дерматита.
- Лучевая болезнь.
- Длительно текущая мигрень с тенденцией к прогрессированию.
- Злокачественные новообразования органов желудочно-кишечного тракта.
- Различные заболевания инфекционного профиля.
Во многих случаях цианокобаламин не подходит для монотерапии, а является лишь одной из составляющих медикаментозного лечения. Несмотря на это, клиницисты часто прибегают к применению этого вещества для достижения более быстрого и качественного результата.
Противопоказания
Раствор цианокобаламина в ампулах является по своей природе витамином, состав которого не отличается от витамина, попадающего в организм с пищей. Натуральность и безопасность этого лекарственного вещества обуславливают довольно скудный список противопоказаний. А именно:
- Гиперчувствительность организма к веществу.
- Тромбоз, повышенная свертываемость крови.
- Эритроцитоз (содержание эритроцитов выше нормы).
Также препарат в ампулах противопоказан беременным женщинам, т. к. существуют клинические данные о его вредном воздействии на плод.
Если у пациента нормальный уровень гемоглобина и эритроцитов, то ему нецелесообразно назначение курса витаминотерапии цианокобаламином. А самостоятельное назначение каких-либо препаратов могут повлечь за собой плачевные последствия.
Побочное действие
Нарушение инструкции к применению и рекомендаций врача могут привести к возникновению головной боли, головокружения, чувства эмоционального возбуждения, боли в области сердца, учащению сердцебиения и аллергическим реакциям.
Именно несоблюдение противопоказаний, дозировок и техники постановки инъекции и приводят к подобным явлениям. Для того чтобы их избежать, следуйте инструкции врача.
Способ применения
Инъекции цианокобаламина можно осуществлять под кожу, в мышцу, в вену, а также интралюмбально, то есть внутрь спинномозгового канала. Однако чаще всего курс уколов проставляют внутримышечно.
Дозировка препарата колеблется от 15 до 500 или даже 1000 мкг в сутки. Она зависит от состояния пациента и его заболевания. Продолжительность курса также варьирует и подбирается врачом индивидуально. В среднем курс витаминотерапии составляет 10–15 дней.
Как правило, назначается 1 укол в сутки. В одной ампуле содержится 1 мл препарата, в котором находится 500 или 200 мкг витамина.
Нужно помнить, что в одном шприце нельзя смешивать витамины В12, В6 и В1, т. к. фармакологически по своему составу они не являются совместимыми.
Из всего вышесказанного следует, что препарат безопасен и весьма полезен для организма. Использовать раствор В12 в ампулах целесообразнее, однако если возможен только пероральный прием, то он проводится в сочетании с Фолиевой кислотой для улучшения процесса всасывания в кишечнике.
Во время терапии цианокобаламином следует следить за динамикой в картине периферической крови. При достижении целевых показателей эритроцитов и гемоглобина препарат отменяют.
Применение витамина B12 в составе комплексной терапии заболеваний суставов, нервной или соединительной ткани не только приводит к усилению фармакологического действия основных препаратов, но и предотвращает прогрессирование патологии.
moyskelet.ru
Застарелое повреждение мениска коленного сустава лечение – Лечение разрыва мениска коленного сустава без операции: терапия повреждений связок 1, 2 или 3 степени, реабилитация после травмы
Застарелое повреждение мениска — Лечение суставов
Повреждение мениска – один из самых распространенных и опасных диагнозов коленного сустава. Повредить колено может любой человек, но особенно такому риску подвержены спортсмены.
Несмотря на серьезность травмы, некоторые люди могут не обращаться за медицинской помощью или неправильно лечить коленный сустав, в следствие чего возникает застарелая травма мениска.
Хроническое повреждение мениска приводит к длительному болевому синдрому и хромоте. Со временем, в результате изнашивания суставного хряща, возникает остеопороз.
Такие последствия ухудшают качество жизни – человек становится инвалидом.
Содержание статьи:
Причины травмы
Застарелое повреждение мениска возникает из-за несвоевременного или неправильного лечения травмы коленного сустава.
Выделяют два механизма развития повреждения мениска:

- Травматический. Диагностируется у активных молодых людей и спортсменов. Острый разрыв мениска возникает при падении или ударе по коленному суставу.
- Дегенеративный. Распространен среди людей старше 40 лет, диагностируется у пациентов с ожирением. Эластические и коллагеновые волокна постепенно истончаются и разрушаются – мениск перестает предохранять суставные хрящи от нагрузки.
Классификация

Расположение внутреннего и наружного мениска
Специалисты, исходя из анатомических структур колена, выделяют застарелые повреждения внутреннего (медиального) и наружного (латерального) мениска.
Застарелая травма медиального мениска встречается в 6-7 раз чаще, чем латерального. Это объясняется тем, что внутренний мениск более прочно связан с суставной капсулой. Такое ограничение подвижности обуславливает его предрасположенность к травмированию.
В зависимости от того, в какой части мениска произошел разрыв, врачи диагностируют:
- разрыв заднего рога;
- разрыв тела;
- разрыв переднего рога.
Симптомы
Главным признаком застарелого повреждения мениска коленного сустава является боль. Болевые ощущения увеличиваются после длительного стояния на ногах, при физической активности.
При прогрессировании болезни диагностируются следующие симптомы:
- отечность и припухлость коленного сустава, покраснение;
- при сгибании и разгибании в колене возникает ощущение заклинивания сустава – симптом «блокады» сустава;
- хромота;
- хруст при движении ногой.
Диагностика разрыва медиального и латерального мениска
Ключевую роль в диагностике застарелого повреждения мениска коленного сустава играет установление времени получения травмы. Информация о давности повреждения дает возможность не только поставить правильный диагноз, но и назначить соответствующее лечение.
Для диагностики застарелого разрыва мениска используют следующие специфические тесты:
- Тест McMurray. Пациент лежит. Врач начинает медленно сгибать, разгибать и вращать ногу в коленном суставе. При повреждении мениска будет слышен щелчок или возникать боль в колене.

Тест McMurray
- Тест Thessaly. Больной становится на травмированную ногу, здоровую сгибает в колене. Врач на вытянутых руках поддерживает пациента, обеспечивая равновесие. Больной сгибает повреждённое колено до 20 градусов и в таком положении делает вращательные движения бедром. Стопа от пола не отрывается. Положительным тест считается при возникновении симптома блокады или болезненных ощущений. Этот тест более точный, чем тест McMurray.

Тест Thessaly
- Тест Apley. Пациент ложится на живот и сгибает поврежденную ногу в колене под прямым углом. Врач давит на стопу двумя руками и производит вращательные движения. Возникновение боли указывает на повреждение мениска.

Тест Apley
- Тест Steinmann. Больной лежит на спине, сгибает травмированную ногу в бедренном и коленном суставе под углом 90 градусов. Врач одной рукой фиксирует бедро, а другой поворачивает голень внутрь и кнаружи. При застарелом повреждении латерального мениска боль возникает при повороте кнаружи, при застарелом повреждении медиального мениска – при повороте голени во внутрь.

Тест Steinmann
Окончательный диагноз помогают установить инструментальные методы исследования:
- Рентген – малоинформативен в диагностике застарелого повреждения мениска коленного сустава, поэтому используется редко.
- МРТ – обладает высокой точностью в диагностике травмы колена. С помощью МРТ врач может определить мельчайшие изменения хряща, менисков и связок. На снимках мениск выглядит как черный треугольник, а белые участки указывают на повреждения.
- Артроскопия – инвазивная хирургическая процедура, которая используется для диагностики и лечения разрыва мениска.
Лечение
Первая помощь
Действия, которые необходимо предпринять при обострении застарелого повреждения мениска коленного сустава:

Эластический наколенник
- Для уменьшения боли и отека рекомендуется прикладывать лёд к коленному суставу на 30 минут, повторять процедуру через каждые 3-4 часа.
- Зафиксировать поврежденный сустав с помощью эластического наколенника. Это поможет избежать дополнительной нагрузки на колено и предупредить дальнейшее развитие патологии.
- В течении острого периода необходимо обеспечить покой травмированной конечности.
Консервативное
Консервативное лечение застарелой травмы мениска заключается в длительном (не менее 6 месяцев без перерывов) приёме медикаментозных препаратов, а именно хондропротекторов. Для снижения воспалительного процесса и болевого синдрома врачи также назначают нестероидные противовоспалительные препараты (НПВС).
ОБРАТИТЕ ВНИМАНИЕ! Препараты группы НПВС в таблетированной форме не рекомендуется принимать более 1 месяца.
Хондропротекторы – препараты, действие которых направлено на восстановление хрящевой ткани, замедление процесса ее разрушения и ускорение выздоровления после травмы.
Преимущества лечения застарелого повреждения мениска колена с помощью хондропротекторов:

Хондропротекторы
- уменьшение болевого синдрома;
- восстановление поврежденных структур мениска;
- активизация метаболических процессов в хрящевой ткани;
- снижение потребности в анальгетических и противовоспалительных препаратах.
Хондропротекторы включают в себя препараты на основе хондроитин сульфата натрия (Структум, Хондроитин-акос, Хондроксид) и глюкозамина (Артрон Флекс, Глюкозамин, Дона), а также их комбинации (Артра, Кондронова, Терафлекс). Рекомендуется употреблять данные средства после приёма пищи в форме таблеток или саше.
НПВП – лекарственные средства, которые используются для облегчения боли и уменьшения воспаления. Во время лечения застарелой травмы мениска в 80% случаев врачи назначают использование НПВП в виде мазей. У 20% пациентов диагностируются сильные боли и прогрессирующий воспалительный процесс. В этом случае специалисты выписывают противовоспалительные препараты в таблетированной форме.
Перечень популярных мазей для лечения застарелого повреждения мениска:

- на основе диклофенака – Вольтарен эмульгель, Диклак гель, Долоксен, Олфен;
- на основе кеторолака – Кеторол гель;
- на основе кетопрофена – Фастум – гель, Кетопрофен;
- на основе нимесулида – Найз гель, Нимесулид, Нимулид;
- комбинированные мази – Диклоран и Фаниган (диклофенак, ментол, метилсалицилат, масло из семян льна).
Перед нанесением мази область колена рекомендуется промыть и вытереть насухо. Затем следует выдавить небольшое количество геля на кончик пальца и легкими массажными движениями втереть в кожу, охватывая участки вокруг пораженного места. При появлении признаков непереносимости препарата нужно срочно смыть мазь теплой струей воды. Подробнее о лечении коленного сустава мазями читайте в статье «Лучшие мази от ушиба и травмы колена – выбор и рекомендации врачей».
Оперативное
Когда консервативное лечение застарелого повреждения мениска коленного сустава не дает положительного эффекта – назначается хирургическая операция.
В клинической практике для лечения застарелых травм мениска используют артроскопию.

Методика операции: хирург делает два небольших надреза в области травмированного коленного сустава. Через первый разрез вводится артроскоп – оптическая трубка, с помощью которой проецируется изображение внутренней части колена на экран. Во второй разрез устанавливают микроинструменты, посредством которых производят необходимые манипуляции.
Во время операции производят менискэктомию – удаление застарелой части мениска, сохраняя здоровые участки. Процедура занимает от 45 до 60 минут.
После операции встречаются следующие осложнения:
- повреждение нервов;
- развитие инфекционного процесса в ране;
- кровотечение.
Народные средства
Существует достаточно много методов и рецептов народной медицины, которые помогают уменьшить боль и ускорить восстановление застарелого повреждения внутреннего мениска коленного сустава.

Компресс с глиняным порошком
Глиняный компресс помогает снять отечность и уменьшить болевой синдром. Для приготовления компресса можно использовать разные виды глины – красную, голубую, белую или зеленую. Предварительно нужно размешать 2 столовых ложки глины с 300 мл воды или 3-мя столовыми ложками оливкового масла. Должна получиться мазеподобная консистенция. Нанести смесь на травмированный коленный сустав, сверху положить целлофановый пакет и укутать теплой тканью. Держать глиняный компресс не менее 2-х часов. Повторять процедуру несколько раз в день.
Мазь из сырого яйца
Мазь из сырого яйца устраняет боль и способствует заживлению волокон мениска. 1 яйцо взбить с 100 мл 70% уксуса. Затем добавить в полученную смесь 200 г сливочного масла и дать настояться 5 дней при комнатной температуре. На 6-ой день перемешать приготовленную мазь и нанести на бинт, сложенный в 4 слоя. Приложить повязку к больному колену на 40 минут.
Компресс из льняного семени
Семена льна обладают противовоспалительным и заживляющим свойством. Приготовить компресс достаточно просто: 2 столовых ложки семян льна отварить до густого состояния, переложить смесь на сложенный в несколько раз бинт и приложить к пораженному коленному суставу. Держать компресс не менее 1 часа.
Реабилитация
Цель реабилитации – восстановление максимального объема движений в коленном суставе и улучшение репаративных процессов после хирургического устранения застарелого повреждения мениска.
Длительность реабилитации зависит от возраста, физического состояния пациента, вида лечения. При консервативном лечении период реабилитации длится 1-2 месяца, после оперативного – 1,5-3 месяца.
Лечебная физкультура. Пациентам рекомендуется начать с простых изометрических упражнений, постепенно переходя к активным занятиям.

Пример изометрического упражнения. Примите положение полусидя с вытянутыми ногами. Руки согните в локтевом суставе и обопритесь на них. Начинайте медленно давить коленным суставом на пол, не задерживайте дыхание. На несколько секунд зафиксируйте такое положение и вернитесь в исходную позицию. Повторяйте упражнение 15 раз на каждую ногу.
Активные упражнения включают:
- сгибание – разгибание в колене;
- круговые движения коленным суставом;
- сгибание – разгибание в тазобедренном суставе;
- сжимание пальцами твёрдых предметов.
Рекомендуется выполнять эти упражнения несколько раз в течение дня.
Массаж. Массаж способствует уменьшению боли, стимулирует регенерацию хрящевой и костной ткани, ускоряет восстановление нормальной функции коленного сустава. Методика массажа заключается в постукивании, поглаживании, растирании и выкручивании. Предпочтение отдают сухому массажу, без кремов и масел. Более подробно о том, как делать массаж после травмы коленного сустава читайте в статье «Лечебный массаж коленного сустава после травмы».
Физиотерапия. Физиопроцедуры помогают вернуть тонус мышцам, снимают болевые ощущения и воспаление, активизируют метаболические процессы в коленном суставе. Врачи рекомендуют магнитотерапию, электрофорез, ультразвуковое и электромагнитное излучение.
Полезное видео
Из видео вы узнаете о последствиях отказа от своевременного лечения острой травмы мениска, увидите методику артроскопической операции при застарелом повреждении внутреннего мениска коленного сустава.
sustav.uef.ru
Застарелый разрыв мениска коленного сустава лечение
Повреждение мениска – один из самых распространенных и опасных диагнозов коленного сустава. Повредить колено может любой человек, но особенно такому риску подвержены спортсмены.
Несмотря на серьезность травмы, некоторые люди могут не обращаться за медицинской помощью или неправильно лечить коленный сустав, в следствие чего возникает застарелая травма мениска.
Хроническое повреждение мениска приводит к длительному болевому синдрому и хромоте. Со временем, в результате изнашивания суставного хряща, возникает остеопороз.
Такие последствия ухудшают качество жизни — человек становится инвалидом.
Причины травмы
Застарелое повреждение мениска возникает из‐за несвоевременного или неправильного лечения травмы коленного сустава.
Выделяют два механизма развития повреждения мениска:

- Травматический. Диагностируется у активных молодых людей и спортсменов. Острый разрыв мениска возникает при падении или ударе по коленному суставу.
- Дегенеративный. Распространен среди людей старше 40 лет, диагностируется у пациентов с ожирением. Эластические и коллагеновые волокна постепенно истончаются и разрушаются – мениск перестает предохранять суставные хрящи от нагрузки.
Классификация

Расположение внутреннего и наружного мениска
Специалисты, исходя из анатомических структур колена, выделяют застарелые повреждения внутреннего (медиального) и наружного (латерального) мениска.
Застарелая травма медиального мениска встречается в 6–7 раз чаще, чем латерального. Это объясняется тем, что внутренний мениск более прочно связан с суставной капсулой. Такое ограничение подвижности обуславливает его предрасположенность к травмированию.
В зависимости от того, в какой части мениска произошел разрыв, врачи диагностируют:
- разрыв заднего рога;
- разрыв тела;
- разрыв переднего рога.
Симптомы
Главным признаком застарелого повреждения мениска коленного сустава является боль. Болевые ощущения увеличиваются после длительного стояния на ногах, при физической активности.
При прогрессировании болезни диагностируются следующие симптомы:
- отечность и припухлость коленного сустава, покраснение;
- при сгибании и разгибании в колене возникает ощущение заклинивания сустава – симптом «блокады» сустава;
- хромота;
- хруст при движении ногой.
Диагностика разрыва медиального и латерального мениска
Ключевую роль в диагностике застарелого повреждения мениска коленного сустава играет установление времени получения травмы. Информация о давности повреждения дает возможность не только поставить правильный диагноз, но и назначить соответствующее лечение.
Для диагностики застарелого разрыва мениска используют следующие специфические тесты :
- Тест McMurray. Пациент лежит. Врач начинает медленно сгибать, разгибать и вращать ногу в коленном суставе. При повреждении мениска будет слышен щелчок или возникать боль в колене.

- Тест Thessaly. Больной становится на травмированную ногу, здоровую сгибает в колене. Врач на вытянутых руках поддерживает пациента, обеспечивая равновесие. Больной сгибает повреждённое колено до 20 градусов и в таком положении делает вращательные движения бедром. Стопа от пола не отрывается. Положительным тест считается при возникновении симптома блокады или болезненных ощущений. Этот тест более точный, чем тест McMurray.

- Тест Apley. Пациент ложится на живот и сгибает поврежденную ногу в колене под прямым углом. Врач давит на стопу двумя руками и производит вращательные движения. Возникновение боли указывает на повреждение мениска.

- Тест Steinmann. Больной лежит на спине, сгибает травмированную ногу в бедренном и коленном суставе под углом 90 градусов. Врач одной рукой фиксирует бедро, а другой поворачивает голень внутрь и кнаружи. При застарелом повреждении латерального мениска боль возникает при повороте кнаружи, при застарелом повреждении медиального мениска – при повороте голени во внутрь.

Окончательный диагноз помогают установить инструментальные методы исследования:
- Рентген – малоинформативен в диагностике застарелого повреждения мениска коленного сустава, поэтому используется редко.
- МРТ – обладает высокой точностью в диагностике травмы колена. С помощью МРТ врач может определить мельчайшие изменения хряща, менисков и связок. На снимках мениск выглядит как черный треугольник, а белые участки указывают на повреждения.
- Артроскопия – инвазивная хирургическая процедура, которая используется для диагностики и лечения разрыва мениска.
Лечение
Первая помощь
Действия, которые необходимо предпринять при обострении застарелого повреждения мениска коленного сустава:

- Для уменьшения боли и отека рекомендуется прикладывать лёд к коленному суставу на 30 минут, повторять процедуру через каждые 3–4 часа.
- Зафиксировать поврежденный сустав с помощью эластического наколенника. Это поможет избежать дополнительной нагрузки на колено и предупредить дальнейшее развитие патологии.
- В течении острого периода необходимо обеспечить покой травмированной конечности.
Консервативное
Консервативное лечение застарелой травмы мениска заключается в длительном (не менее 6 месяцев без перерывов) приёме медикаментозных препаратов, а именно хондропротекторов . Для снижения воспалительного процесса и болевого синдрома врачи также назначают нестероидные противовоспалительные препараты (НПВС) .
Хондропротекторы – препараты, действие которых направлено на восстановление хрящевой ткани, замедление процесса ее разрушения и ускорение выздоровления после травмы.
Преимущества лечения застарелого повреждения мениска колена с помощью хондропротекторов :

- уменьшение болевого синдрома;
- восстановление поврежденных структур мениска;
- активизация метаболических процессов в хрящевой ткани;
- снижение потребности в анальгетических и противовоспалительных препаратах.
Хондропротекторы включают в себя препараты на основе хондроитин сульфата натрия (Структум, Хондроитин‐акос, Хондроксид) и глюкозамина (Артрон Флекс, Глюкозамин, Дона), а также их комбинации (Артра, Кондронова, Терафлекс). Рекомендуется употреблять данные средства после приёма пищи в форме таблеток или саше.
НПВП – лекарственные средства, которые используются для облегчения боли и уменьшения воспаления. Во время лечения застарелой травмы мениска в 80% случаев врачи назначают использование НПВП в виде мазей. У 20% пациентов диагностируются сильные боли и прогрессирующий воспалительный процесс. В этом случае специалисты выписывают противовоспалительные препараты в таблетированной форме.
Перечень популярных мазей для лечения застарелого повреждения мениска:

- на основе диклофенака – Вольтарен эмульгель, Диклак гель, Долоксен, Олфен;
- на основе кеторолака – Кеторол гель;
- на основе кетопрофена – Фастум – гель, Кетопрофен;
- на основе нимесулида – Найз гель, Нимесулид, Нимулид;
- комбинированные мази – Диклоран и Фаниган (диклофенак, ментол, метилсалицилат, масло из семян льна).
Перед нанесением мази область колена рекомендуется промыть и вытереть насухо. Затем следует выдавить небольшое количество геля на кончик пальца и легкими массажными движениями втереть в кожу, охватывая участки вокруг пораженного места. При появлении признаков непереносимости препарата нужно срочно смыть мазь теплой струей воды. Подробнее о лечении коленного сустава мазями читайте в статье «Лучшие мази от ушиба и травмы колена – выбор и рекомендации врачей».
Оперативное
Когда консервативное лечение застарелого повреждения мениска коленного сустава не дает положительного эффекта – назначается хирургическая операция.
В клинической практике для лечения застарелых травм мениска используют артроскопию.

Методика операции : хирург делает два небольших надреза в области травмированного коленного сустава. Через первый разрез вводится артроскоп – оптическая трубка, с помощью которой проецируется изображение внутренней части колена на экран. Во второй разрез устанавливают микроинструменты, посредством которых производят необходимые манипуляции.
Во время операции производят менискэктомию – удаление застарелой части мениска, сохраняя здоровые участки. Процедура занимает от 45 до 60 минут.
После операции встречаются следующие осложнения :
- повреждение нервов;
- развитие инфекционного процесса в ране;
- кровотечение.
Народные средства
Существует достаточно много методов и рецептов народной медицины, которые помогают уменьшить боль и ускорить восстановление застарелого повреждения внутреннего мениска коленного сустава.

Компресс с глиняным порошком
Глиняный компресс помогает снять отечность и уменьшить болевой синдром . Для приготовления компресса можно использовать разные виды глины – красную, голубую, белую или зеленую. Предварительно нужно размешать 2 столовых ложки глины с 300 мл воды или 3‐мя столовыми ложками оливкового масла. Должна получиться мазеподобная консистенция. Нанести смесь на травмированный коленный сустав, сверху положить целлофановый пакет и укутать теплой тканью. Держать глиняный компресс не менее 2‐х часов. Повторять процедуру несколько раз в день.
Мазь из сырого яйца
Мазь из сырого яйца устраняет боль и способствует заживлению волокон мениска . 1 яйцо взбить с 100 мл 70% уксуса. Затем добавить в полученную смесь 200 г сливочного масла и дать настояться 5 дней при комнатной температуре. На 6‐ой день перемешать приготовленную мазь и нанести на бинт, сложенный в 4 слоя. Приложить повязку к больному колену на 40 минут.
Компресс из льняного семени
Семена льна обладают противовоспалительным и заживляющим свойством . Приготовить компресс достаточно просто: 2 столовых ложки семян льна отварить до густого состояния, переложить смесь на сложенный в несколько раз бинт и приложить к пораженному коленному суставу. Держать компресс не менее 1 часа.
Реабилитация
Цель реабилитации – восстановление максимального объема движений в коленном суставе и улучшение репаративных процессов после хирургического устранения застарелого повреждения мениска.
Длительность реабилитации зависит от возраста, физического состояния пациента, вида лечения. При консервативном лечении период реабилитации длится 1–2 месяца, после оперативного – 1,5–3 месяца.
Лечебная физкультура. Пациентам рекомендуется начать с простых изометрических упражнений, постепенно переходя к активным занятиям.

Пример изометрического упражнения . Примите положение полусидя с вытянутыми ногами. Руки согните в локтевом суставе и обопритесь на них. Начинайте медленно давить коленным суставом на пол, не задерживайте дыхание. На несколько секунд зафиксируйте такое положение и вернитесь в исходную позицию. Повторяйте упражнение 15 раз на каждую ногу.
Активные упражнения включают :
- сгибание – разгибание в колене;
- круговые движения коленным суставом;
- сгибание – разгибание в тазобедренном суставе;
- сжимание пальцами твёрдых предметов.
Рекомендуется выполнять эти упражнения несколько раз в течение дня.
Массаж. Массаж способствует уменьшению боли, стимулирует регенерацию хрящевой и костной ткани, ускоряет восстановление нормальной функции коленного сустава. Методика массажа заключается в постукивании, поглаживании, растирании и выкручивании. Предпочтение отдают сухому массажу, без кремов и масел. Более подробно о том, как делать массаж после травмы коленного сустава читайте в статье «Лечебный массаж коленного сустава после травмы».
Физиотерапия. Физиопроцедуры помогают вернуть тонус мышцам, снимают болевые ощущения и воспаление, активизируют метаболические процессы в коленном суставе. Врачи рекомендуют магнитотерапию, электрофорез, ультразвуковое и электромагнитное излучение.
Полезное видео
Из видео вы узнаете о последствиях отказа от своевременного лечения острой травмы мениска, увидите методику артроскопической операции при застарелом повреждении внутреннего мениска коленного сустава.
Коленный сустав достаточно часто подвержен различным травматическим воздействиям. Это связано с его относительно высокой подвижностью, а также нагрузками, связанным с воздействием веса тела на нижние конечности. Данные повреждения могут затрагивать хрящевые компоненты. Одним из изменений является разрыв мениска коленного сустава. Без операции современные клиники могут проводить лечение таких состояний только после комплексной диагностики с определением критериев возможности консервативной терапии.
Что такое мениск?
 Колено представляет собой сложный компонент опорно-двигательного аппарата, который образован поверхностями 3-х костей – надколенник, мыщелки бедра, а также впадины большеберцовой и малоберцовой кости. Так как оно выдерживает значительные нагрузки, обусловленные весом тела, в суставной щели расположены парные компоненты из хряща, имеющие форму полумесяца. Они называются латеральный (наружный) и медиальный (внутренний) мениск.
Колено представляет собой сложный компонент опорно-двигательного аппарата, который образован поверхностями 3-х костей – надколенник, мыщелки бедра, а также впадины большеберцовой и малоберцовой кости. Так как оно выдерживает значительные нагрузки, обусловленные весом тела, в суставной щели расположены парные компоненты из хряща, имеющие форму полумесяца. Они называются латеральный (наружный) и медиальный (внутренний) мениск.
Данные компоненты имеют тело (более широкая часть) и два рога (суживающиеся части, которые обращены вперед и назад). Благодаря таким анатомическим особенностям строения и локализации, эти компоненты обеспечивают амортизацию, укрепление и определенную стабилизацию сустава.
Механизм
Патогенез повреждения заключается в реализации нескольких механизмов, к которым относятся:
- Резкое чрезмерное сгибание, при котором происходит растяжение связок, а также самих хрящей.
- Вращение (ротация) бедренной кости при зафиксированной голени и наоборот.
- Ушиб тупым предметом или падение (достаточно часто изменения развиваются при падении на предметы с острыми краями – край ступеньки, бордюра).
Данные механизмы повреждения чаще реализуются в отношении внутреннего мениска. Это связано с тем, что он зафиксирован связками более жестко, поэтому при любом механическом воздействии практически не смещается, что сопровождается нарушением его целостности.
Наружный хрящ подвержен травматизации более редко, так как он обладает высокой подвижностью. Частым вариантом нарушения целостности является патологическое изменения свойств хрящевой ткани, приводящее к снижению ее прочности.
Этиология
Причины разрыва менисков могут быть различными, к наиболее распространенным провоцирующим факторам относятся:
- Молодой возраст человека, а также жизнь с высокой двигательной активностью.
- Занятие спортом (любители или профессиональные спортсмены), который характеризуется высокой подвижностью. К таким видам спорта относится футбол, волейбол, хоккей, легкая атлетика.
- Врожденные дефекты хрящевой ткани, обусловленные изменениями определенных генов, которые передаются по наследству. В этом случае разрыв может происходить уже в детстве даже при отсутствии чрезмерных физнагрузок.
- Приобретенное ухудшение плотности хрящевой ткани, которое преимущественно формируется на фоне снижения ее трофики и ведущее к дегенерации. Данный провоцирующий фактор приводит к патологическим повреждениям у лиц пожилого возраста после умеренных нагрузок на ноги.
- Длительное воспаление, спровоцированное специфической (туберкулез, сифилис) или неспецифической инфекций, а также аутоиммунным состоянием, при котором вырабатываются антитела к собственным клеткам (ревматоидный артрит).
Выявление провоцирующих факторов выполняется в ходе всестороннего обследования человека, что требуется для подбора адекватной терапии, а также предупреждения изменений в будущем.
Классификация
Выбор способа лечения, а именно хирургического вмешательства или терапии без операции, осуществляется доктором на основании проведенного исследования, а также определения разновидности травмы в соответствии с современной классификацией.

По тяжести может быть:
- Неполный разрыв – травма или изменения характеризуются образованием патологического очага, не распространяющийся через всю толщу хрящевого компонента, поэтому его форма и общая анатомическая структура не нарушаются.
- Полный разрыв – тяжелое нарушение целостности, сопровождающееся распространением изменений через всю толщу хрящевого компонента, нарушением формы, а также частым образованием отломка, который может смещаться и вклиниваться в суставную щель.
Для определения степени повреждений в современных лечебных учреждениях используется МРТ. С помощью данной методики проводится оценка выраженности повреждений по Stoller, которое подразумевает 4 степени тяжести.
Исходя из локализации повреждения, выделяется разрыв области переднего или заднего (рога), тела или их комбинация. Также после выяснения главного этиологического фактора, приведшего к соответствующим повреждениям, определяется патологический или травматический разрыв.
Клиническая картина
Повреждения хрящей коленного сустава после перенесенной травмы характеризуются появлением достаточно характерных симптомов. В их числе:
- Боль, появляющаяся сразу после воздействия травмирующего фактора. Она обычно является выраженной, локализуется по наружной или внутренней поверхности колена, а также усиливается при попытках выполнения движений в нем.
- Снижение объема движений в колене, выраженность которого зависит от степени повреждения. В случае формирования хрящевого отломка возможно развитие блока движений, которое сопровождается интенсивной болью.
- Признаки, указывающие на развитие воспалительной реакции, которая всегда сопровождает изменения в хрящевых компонентах. К ним относится гиперемия (покраснение кожи), отечность мягких тканей с увеличением сустава в объеме, а также локальное повышение температуры, проявляющееся тем, что кожа становится горячей на ощупь.
Патологические изменения, длительное воспаление, а также повреждение на фоне врожденного снижения прочности хрящевой ткани сопровождаются более длительным развитием клинической симптоматики. Вначале боль может отсутствовать или появляться только на фоне нагрузок. Затем она усиливается и становится постоянной. Движения в колене сопровождаются появлением «хруста» или «щелчков».
Исследование
На основании клинических проявлений достоверное заключение о характере и степени выраженности изменений сделать невозможно. В современных клиниках перед определением лечебной тактики обязательно назначается объективное исследование, включающее несколько основных методов визуализации компонентов колена:

- Рентгенография – исследование, позволяющее выявить значительные изменения, в частности полный разрыв. Для более точного установления локализации изменений проводится исследование в прямой и боковой проекции.
- МРТ – диагностически информативная методика, заключающийся в проведении послойного сканирования с визуализацией тканей за счет физического явления резонанса ядер атомов водорода. Они входят в состав молекул органических соединений, в сильном магнитном поле. Данное исследование дает возможность оценить выраженность повреждения по Stoller. Это необходимо для определения дальнейшей терапевтической тактики.
- Компьютерная томография – представляет собой методику послойной визуализации тканей. Для этого применяется рентгеновское излучение. Метод очень точный и информативный. Он позволяет обнаружить даже небольшие травматические или патологические повреждения.
- Ультразвуковое обследование – способ диагностики характеризуется отсутствием лучевой нагрузки на организм пациента. Он дает возможность обнаружить воспалительные изменения, оценить объем внутрисуставной жидкости.
- Артроскопия – инновационная инвазивная методика, характеризующаяся непосредственным визуальным осмотром внутренних структур при помощи оптического прибора артроскопа, оснащенного видеокамерой и подсветкой.
Сегодня артроскопия является не только методом диагностического исследования. Она также получила широкое распространения для выполнения малоинвазивных операций с минимальным повреждением здоровых тканей колена.
Принципы терапии
Выбор терапевтической тактики проводится врачом индивидуально для каждого пациента. Он основан на результатах клинического обследования и методов визуализации компонентов и тканей колена. В современных медицинских учреждениях терапевтическая тактика включает несколько основных направлений, к которым относятся:
- Терапия без операции.
- Оперативное вмешательство.
- Реабилитация.
Все этапы лечения назначаются последовательно. Независимо от основного этапа терапевтических мероприятий (операция или консервативная терапия) заключительное восстановление функций колена обязательно включает реабилитацию.
Терапия без операции
Любое вмешательство с рассечением тканей является инвазивным, поэтому современные специалисты травматологи и ортопеды по возможности стараются провести лечение без операции. Назначение консервативного лечения возможно в определенных случаях:
- Диагностированный неполный разрыв с отсутствием хрящевых отломков.
- Локализация повреждения – в связи с определенными анатомическими особенностями диагностируется неполный разрыв латерального мениска коленного сустава, лечение в этом случае возможно без назначения оперативного вмешательства.
- Наличие у пациента абсолютных противопоказаний к проведению операции – обычно консервативная терапия назначается пожилым пациентам с патологическими изменениями в хрящевых компонентах.
Терапия без назначения оперативного вмешательства может проводиться в стационаре и амбулаторно, но только при условии дисциплинированного выполнения пациентом врачебных назначений.
Направления
Если был установлен неполный разрыв мениска коленного сустава, лечение без операции обязательно является комплексным. Оно подразумевает использование нескольких основных направлений мероприятий:
- Общие рекомендации.
- Медикаментозная терапия.
- Физиотерапевтические процедуры.
После основного курса лечения с выполнением одного или нескольких направлений терапевтических мероприятий обязательно назначается реабилитация.
Общие рекомендации
Выполнение общих рекомендаций является обязательным условием успешного лечения, к ним относятся:

- Функциональный покой – во время всего этапа основного курса терапии, а также частично во время реабилитации колено не должно подвергаться нагрузкам. Для обеспечения покоя применяется специальный двигательный режим для пациента, а на сустав накладывается тугая повязка с использованием эластичного бинта или гипсовой лонгеты.
- Диета – диетические рекомендации включают употребление калорийной, хорошо усваиваемой пищи с достаточным содержанием жиров, белков, углеводов и витаминов. Также в организм с продуктами питания должны поступать органические соединения, которые принимают непосредственное участие в синтезе межклеточного вещества хрящевой ткани.
- Отказ от вредных привычек – во время основного курса терапии желательно отказаться от курения и употребления алкогольсодержащих напитков, так как никотин и алкоголь представляют собой сосудистые токсины, они значительно замедляют процессы регенерации (заживление) тканей.
Выполнение таких общих рекомендаций (за исключением функционального покоя) является желательным на этапе реабилитации.
Медикаментозная терапия
Практически во всех случаях назначения консервативного лечения без операции используются медикаментозные средства различных групп. Наибольшее распространение получили:
- Гормональные противовоспалительные средства на основе гормонов коры надпочечников глюкокортикостероидов. Они используются при развитии выраженной воспалительной реакции в виде внутрисуставных, внутривенных или внутримышечных инъекций.
- Нестероидные противовоспалительные медикаменты – снижают интенсивность течения процесса, синтеза медиаторов воспалительной реакции клетками иммунной системы, за счет чего уменьшается выраженность проявлений. Данные препараты преимущественно используются в виде инъекций или таблеток для приема внутрь. Дополнительно могут назначаться средства для локальной терапии в виде крема или мази.
- Хондропротекторы – обширная группа медикаментов, действующее вещество которых является основным структурным компонентом хрящевой ткани. Данные препараты обладают способностью замедлять процессы дегенерации, а также восстанавливать поврежденную хрящевую ткань.
- Витамины – обязательный компонент медикаментозной терапии, способствующий улучшению течения метаболических (обменных) процессов в организме и ускоряющий заживление.
Медикаменты применяются на протяжении длительного промежутка времени, который определяется лечащим врачом индивидуально.
Физиотерапевтические процедуры
Физиотерапевтическое направление лечения подразумевает применение физических факторов, обладающих терапевтическим эффектом. В большинстве медицинских клиник применяются такие процедуры как электрофорез с топическими препаратами, лечение магнитом, озокеритом, грязелечение.
Они способствуют снижению интенсивности воспаления, а кроме того ускоряют заживление поврежденных тканей. Как правило, физиотерапевтические процедуры сочетаются с назначением медикаментозной терапии.
Альтернативное лечение

В современной травматологии и ортопедии ускорение процессов регенерации осуществляется с помощью альтернативных способов безоперационного лечения. Самым распространенным из них является введение в полость сустава тромбоцитарной массы. Это взвесь тромбоцитов в физрастворе с высоким содержанием факторов роста. Они продуцируются форменными элементами крови.
Данные соединения воздействуют на функциональную активность клеток хрящевой, костной и соединительной ткани с повышением интенсивности процесса синтеза компонентов межклеточного вещества. Длительность, кратность введения биологических препаратов, а также дозировка определяются медицинским специалистом индивидуально.
Восстановление
После хирургического или консервативного лечения проводится реабилитация, которая направлена на восстановление функции колена. Такой результат достигается благодаря использованию специальных упражнений с постепенным повышением нагрузки на сустав. Они дают возможность хрящевым компонентам в полной мере адаптироваться, а также предупреждает их повторную травматизацию в будущем.
Продолжительность таких мероприятий может быть разной, что зависит от характера повреждений, а также направления основного курса терапии. Она может длиться лишь несколько месяцев. В отдельных случаях, после открытой операции, сроки реабилитации могут превышать 1 год.
Хирургическое лечение
При значительном повреждении хрящей, особенно сопровождающимся образованием отломков, назначается оперативное вмешательство. Также его проведение возможно при недостаточной эффективности лечения без операции.
Современные методики включают операцию открытым доступом, а также артроскопическое вмешательство. Артроскопия используется более часто, так как она обладает рядом преимуществ, которые характеризуются невысоким повреждением тканей во время проведения операции.
Прогноз
Эффективность терапевтических мероприятий зависит от выраженности изменений в хрящевых компонентах колена и состояния организма пациента в целом. Так как неполный разрыв встречается достаточно часто, то преимущественно назначается консервативная терапия.
Дисциплинированное выполнение врачебных назначений, включая общие рекомендации, а также ответственный подход пациента к реабилитации являются основой получения благоприятного результата проведенного лечения.
Каждый человек хоть раз в жизни испытывал боль в колене. Это обычное явление, так как коленные суставы каждый день испытывают не малую нагрузку и травмы при этом не исключены.
Строение мениска коленного сустава
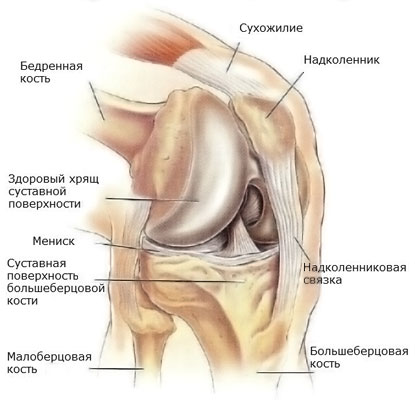
Мениск это своеобразная хрящевая прокладка в суставе, которая обеспечивает амортизирующий эффект. Хоть мениск и является хрящом, своим строением он больше напоминает связки и выглядит как округлая пластина из соединительной ткани.
Коленный сустав состоит из двух видов мениска:
- латеральный (наружный) – он травмируется довольно редко, поскольку более подвижен;
- медиальный (внутренний) – менее подвижен. Он присоединяется к внутренней связке коленного сустава, что часто выступает причиной их совместного травмирования. Повреждения внутреннего мениска встречаются наиболее часто.
Эти мениски соединяются друг с другом спереди сустава с помощью связки.
Причины возникновения заболеваний коленных суставов
Наиболее часто среди всех заболеваний коленного сустава встречается повреждение мениска. В основном причинами травм менисков являются:
- Комбинированная травма.
- Резкие движения в суставе.
- Хронические микротравмы.
- Ревматизм
- Подагра.
- Хроническая интоксикация.
Классификация повреждений менисков
В зависимости от вида повреждения
- отрыв мениска. Возможен отрыв переднего и заднего рога, а так же отрыв тела мениска от суставной капсулы.
- разрывы менисков – наиболее частая проблема. В молодомвозрасте они могут возникать вследствие травм, пожилые люди страдают от разрыва вследствие дегенеративных изменений в ткани мениска. Разрывы локализуются в теле, переднем или заднем рогах.
- хронические травмы менисков
- комбинированные травмы
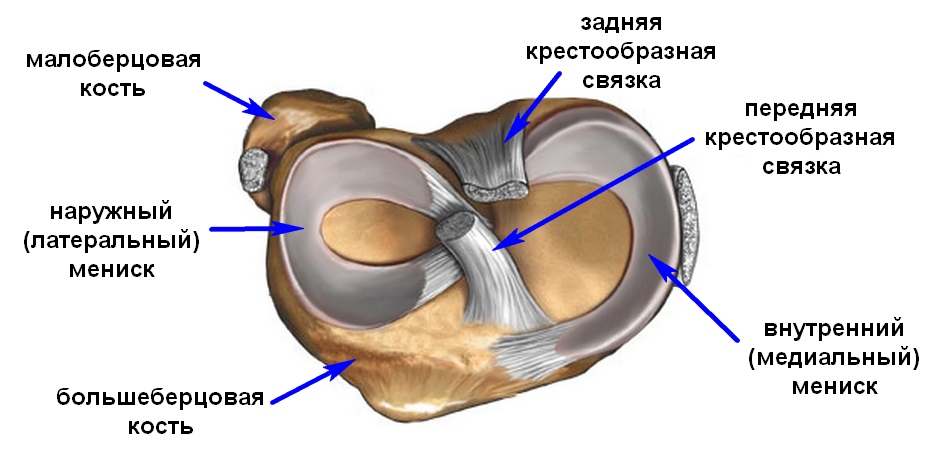
В зависимости от характера повреждения бывают:
- лоскутообразные или раздробленные разрывы;
- неполные или частичные разрывы;
- полные разрывы, возникающие на фоне дегенеративных изменений структуры мениска;
- поперечные, косые или продольные разрывы мениска.
Симптомы повреждения менисков коленного сустава
Наиболее часто происходит травмирование одного коленного сустава, реже обоих одновременно. Характерными симптомами при повреждении мениска являются:
- появление боли при сгибании колена. Боль острая, похожа на прострел. В момент ее наступления человек замирает на несколько минут и не способен двигаться. Через время боль утихает, коленный сустав приспосабливается к травме. Обычно, на следующий день боль усиливается, преимущественно при сгибательных и разгибательных движениях в суставе. Проходит она только при удобном положении или в состоянии покоя. Больные часто говорят, что боль настолько резкая, как будто в колено забивают гвоздь;
- наличие избыточной жидкости в суставе. Опухлость коленного сустава возникает, как правило, на второй или третий день после повреждения. Отек обеспечивает защитную функцию при травме колена. Выработка жидкости и повышение внутрисуставного давления способствуют отведению поверхностей сустава друг от друга, освобождая при этом поврежденный мениск;
- щелчок при ходьбе раздается вследствие разрыва, защемления либо отрыва мениска во время травмы. Обычно за ним следует простреливающая боль. Если повреждение мениска произошло без разрыва, характерного щелчка нет;
- повышенная чувствительность к температурным раздражителям
Грыжи мениска коленного сустава
Возникновение грыжи мениска возникает как реакция на хроническую перегрузку коленного сустава. Грыжа представляет собой полостное образование, в виде пузыря с жидкостью, которое расположено в толще мениска. Она болезненна при пальпации. 
Если грыжа находится на наружном мениске, в процессе ее развития возникает артроз суставной поверхности и ее деформация. Если грыжа находится на внутреннем мениске, что встречается относительно редко, прощупывается припухлость на задневнутренней поверхности коленного сустава.
Признаки застарелого повреждения менисков
Часто, сразу после травмы диагноз разрыв мениска не ставится. У травмированного выявляют только ушиб сустава или растяжение связок и назначают соответственное лечение. 
Состояние больного улучшается. Однако, при повторной нагрузке или малейшей травме, боль возникает снова и в суставной полости начинает скапливаться жидкость. Это свидетельствует о наступлении хронического периода заболевания, или о застарелом повреждении заднего или переднего рога мениска коленного сустава.
Больные жалуются на острые болевые ощущения и четко показывают их локализацию. Нарушается подвижность коленного сустава, наступает его блокада. С определенной периодичностью повторяется воспаление внутренней оболочки сустава и скопление в ней синовиальной жидкости.
Развивается гипотрофия мышц. Застарелое повреждение мениска особенно опасно повреждением суставного хряща и развитием артроза.
Лечение травм менисков коленного сустава
Консервативные методы лечения
- иммобилизация сустава – заключается в обеспечении неподвижности коленного сустава посредством фиксации. Применяется с целью уменьшения болевых ощущений, а также при транспортировке больного в лечебное учреждение.

- обезболивающая терапия заключается в лечении боли в суставах колен. С этой целью применяют холодные компрессы при оказании первой помощи, в последующем больному назначают пероральный или местный прием анальгетиков.
- противовоспалительное лечение направленно на устранение воспалительного процесса либо его предупреждение.
- физиотерапевтические методы назначают для восстановления работоспособности коленного сустава. Это может быть ЛФК, физиотерапевтические процедуры или массаж. Широко применяется лазеротерапия и магнитотерапия для улучшения микроциркуляции и обменных процессов в мышечной ткани.
Хирургическое вмешательство
Показаниями к удалению мениска коленного сустава являются:
- полостное кровоизлияние;
- раздавливание мениска;
- неэффективность консервативного лечения;
- отрыв рогов и тела мениска.
Наиболее распространенными методами оперативного вмешательства являются сшивание или удаление мениска. Иногда проводят трансплантацию мениска. Ходить после операции пациент сможет уже на следующий день.
На восстановление полной работоспособности после операции необходимо 3-4 месяца. Последствия удаления мениска коленного сустава минимальны и незначительны. Стоимость операции на коленном суставе устанавливается в индивидуальном порядке и зависит от вида и степени поражения мениска.
Заключение
При ощущении боли в коленном суставе незамедлительно обратитесь к врачу-ортопеду, травматологу или хирургу. При своевременной диагностике и во время начатом лечении можно избежать дегенеративно-дистрофических и воспалительных изменений в суставах.
www.vam3d.com
Застарелый разрыв мениска | Суставы
Каковы признаки повреждения мениска
Содержание статьи

- Каковы признаки повреждения мениска
- Как вылечить разрыв связкок
- Как вылечить мениск без операций
В коленном суставе имеются два мениска: медиальный (внутренний) и латеральный (наружный), соединенные поперечной связкой в передней части сустава.
На долю разрыва менисков приходится 75% всех закрытых повреждений коленных суставов, особенно часто это случается со спортсменами – футболистами, хоккеистами, лыжниками. При травмах чаще всего повреждается латеральный мениск, менее подвижный медиальный страдает реже.
Виды и симптомы повреждений менисков
Различают полные и неполные, продольные и поперечные разрывы менисков, а также раздробленные и лоскутообразные.
Повреждение мениска имеет как острый период, так и хронический. В остром периоде поставить точный диагноз достаточно сложно, ведь эта травма всегда сочетается с повреждением других частей сустава – связочного аппарата, жирового тела, хряща, капсулы.
Главный признак разрыва мениска – сильная боль в коленном суставе, из-за которой пострадавший не может свободно сгибать и разгибать ногу в области колена, а также появление отека. В ряде случаев наблюдается блокада сустава – голень оказывается в фиксированном положении. Возможен гемартроз – кровотечение в полость сустава.
При застарелом повреждении мениска (в хроническом периоде) при физической нагрузке или даже неловком движении может возобновиться блокада коленного сустава, болевые ощущения. Постепенно нарушается походка, развивается гипотрофия мышц. На фоне застарелого повреждения мениска может развиться посттравматический артроз.
Диагностика и лечение
Диагностика повреждения мениска начинается с клинического осмотра и рентгенографического обследования. Сами мениски прозрачны для рентгеновских лучей и потому не видны на снимках, но рентген позволяет исключить повреждение кости, имеющее сходные симптомы.
Для исследования внутрисуставной структуры, в том числе и самих менисков применяют магнито-резонансную и компьютерную томографию, а также УЗИ.
Первое, что делает врач при повреждении мениска – это обезболивание и пункция сустава с целью удаления скопившейся крови. Затем нога обездвиживается с помощью гипсовой повязки на 3-4 недели, назначаются противовоспалительные препараты. После снятия повязки применяется физиотерапия и лечебная физкультура.
Если после консервативного лечения больной по-прежнему жалуется на боли в суставе, приходится прибегать к артроскопической операции, выполняемой закрыто. Артроскоп и прочие хирургические инструменты вводятся в полость сустава через 2 прокола.
Повреждение мениска коленного сустава: разрывы, надрывы, ушибы и смешения
Код по МКБ-10: M23 (Внутрисуставные поражения колена), S83.2 (Разрыв мениска свежий)
Повреждение мениска выражается в нарушении целостности его структуры, может быть вызвано травмой или дегенеративными изменениями хрящевой ткани.
Наиболее часто встречается разрыв мениска коленного сустава, его надрыв и защемление. Повреждения отличаются по виду, тяжести и месторасположению. Самодиагностика патологии невозможна, потому что симптомы повреждения мениска схожи с жалобами при общих травмах колена. Для постановки диагноза используются диагностические исследования (УЗИ, КТ, МРТ) и специфические болевые тесты.

Одним из образующих коленное сочленение элементов являются мениски. Это небольшие хрящевые прокладки, которые расположены между головками бедренной и большеберцовой кости. Они равномерно распределяют вес и нагрузку, передающиеся на колено, обеспечивают амортизационную функцию и защищают компоненты сустава от истирания и травм.
Одной из наиболее распространенных травм служит разрыв мениска коленного сустава — неизменный спутник спорта и высоких физических нагрузок.
Чаще всего повреждение мениска коленного сустава происходит вследствие непрямого травматизма колена у спортсменов и работающих физически лиц в возрасте от 18 до 38-42 лет, причем женщины страдают в 2 раза реже. После 40 лет одной из причин нарушения целостности хрящей служат хронические дегенеративные изменения. Травмирование мениска в возрасте до 14 лет встречается крайне редко в связи с высокой эластичностью тканей.
Повреждения мениска
В полости коленного сочленения расположены 2 мениска: внутренний (медиальный) и наружный (латеральный). Медиальная хрящевая прокладка прочно зафиксирована и практически неподвижна, поэтому повреждается в 85% случаев травмирования колена.

Наружный боковой хрящ отличается большей подвижностью и при травмах смещается. Его разрыв встречается редко, он чаще подвергается компрессии и сдавливается. Любые травмы мениска колена сопровождаются тщательной диагностикой и длительным реабилитационным периодом.
Травматические повреждения
Они возникают в результате закрытых комбинированных травм колена. При повороте голени наружу, отягощенном высокой нагрузкой на сочленение, случается повреждение внутреннего мениска. Внутренняя ротация голени травмирует наружный хрящ. Разрыв латерального мениска в молодом возрасте происходит в результате сильных ударов и падений.
У пожилых людей при наличии дегенеративных изменений для травмирования хрящевой прокладки бывает достаточно неудачного движения. Повторные и невылеченные травмы коленного сустава приводят к хроническим повреждениям менисков (менископатия).
- падение
- удар
- ушиб
- неудачный поворот голени
- большая нагрузка на сустав
- резкое движение колена
- дегенеративные изменения хрящевой ткани
Виды повреждений
Менисковый хрящ – это амортизирующая прокладка, поэтому не бывает повреждений мениска по типу перелома.
Он недостаточно эластичен и не подвержен растяжениям. При травмах образуются надрывы и трещины, происходит полный отрыв частей хряща, может быть ущемление или сдавление мениска.

Наиболее распространены следующие травмы мениска:
- надрыв – нарушение целостности хряща;
- отрыв — полное отделение от хряща его части;
- защемление — хрящ остается целым, но смещается в полости сочленения.
Разрыв хрящевой прокладки может быть полным или частичным, поперечным или продольным в виде «ручки лейки», лоскутообразным или раздробленным, со смещением оторванной части или без этого. Разрыв медиального мениска коленного сустава по типу «ручки лейки» происходит с обширным нарушением целостности средней части его тела. Передний и задний рог при этом остаются целыми. Такая травма вызывает сильный болевой синдром, блокаду сустава и требует немедленной хирургической помощи.

Надрыв может образоваться в разных частях хряща: центральной, рогах, внутренней, но в основном повреждается тело. Разрыв заднего рога внутреннего мениска диагностируется чаще, чем переднего. Самыми сложными считаются комбинированные травмы, при которых к разрыву хрящевой прокладки присоединяются ушиб колена и повреждения элементов сочленения. Смещение мениска или попадание его оторванной части в суставную полость вызывает блокаду сустава, проявляющуюся в болевом синдроме и ограничении объема пассивных и активных движений.
Степени повреждения мениска
Бывают разные поражения, которым соответствуют три степени тяжести по stoller:
- Первая степень. Она диагностируется при внутренних изменениях хряща. Подвижность колена сохранена, присутствуют щелчки и дискомфорт при физических нагрузках. Симптомы проходят самостоятельно за 1-2 недели. Может протекать бессимптомно.
- Вторая степень. Она характеризуется умеренными болями в колене, усиливающимися при движении. Возможна небольшая отечность. При второй степени разрыва хрящевой прокладки нет, но присутствует нарушение структуры. Через неделю симптомы могут исчезнуть, но периодически возвращаться при движениях, напоминающих механизм травмы.
- Третья степень. Она диагностируется при разрыве хряща. Может сопровождаться отеком, гемартрозом и блокадой сустава. Проявления симптомов усиливаются, требуется лечение.

Дегенеративные повреждения
В этот раздел входят патологии, вызванные дегенеративными изменениями хрящевой ткани.
Причины дегенеративного разрыва мениска:
- повторные травмы
- менископатия
- возраст старше 40 лет
- хронические заболевания суставов (подагра, ревматизм, артрит)
Повторная травма мениска может стать причиной дегенеративного изменения хрящевой ткани, сопровождающегося образованием кист и снижением эластичности. Кроме того, причиной дегенерации могут стать частые микротравмы, возникающие вследствие больших нагрузок на коленное сочленение.
Дегенеративные изменения служат неотъемлемой частью старения, при котором происходит возрастное разрушение волокон коллагена и снижение структурной поддержки. Эти процессы стартуют после 30-ти лет и прогрессируют с возрастом. Внутренняя структура хрящевой прокладки становится слабой и менее упругой, поэтому разрыв внутреннего мениска коленного сустава происходит при минимальной физической нагрузке.
Дегенеративные разрывы хряща также являются результатом хронических заболеваний суставов (подагра, ревматизм, артрит) и характерны для людей старше 40 лет. Для их появления не обязательно наличие травмирующего фактора — разрыв тела или повреждение заднего рога медиального мениска могут образоваться во время совершения привычных действий (приседание, подъем с кровати и т.п.) или при неудачном движении.
Симптомы дегенеративного повреждения:
- болевые ощущения проявляются непостоянно
- боль носит умеренный характер и нарастает постепенно
- боль усиливается при нагрузке
- припухлость и отечность колена слабо выражены
- блокада сустава возникает крайне редко
Симптомы повреждения мениска
В случае травмирования колена оно опухает и возникает боль различной интенсивности. Боль бывает умеренной, возникающей при повторении определенных движений (приседания, подъем или спуск по лестнице) или острой, исключающей даже минимальную нагрузку. Небольшое повреждение медиального мениска проявляется дискомфортом и болезненными щелчками при движении. Большие разрывы сопровождаются сильной болью, вызывают ограничение движений в колене и приводят к блокаде сустава.

Разрыв заднего рога мениска делает невозможным сгибание колена, травмы переднего рога приводят к затруднениям при его разгибании. Сопровождающаяся болью внутренняя ротация свидетельствует о повреждениях медиального хряща, болезненность при поворотах голени наружу говорит о травмах латерального. Симптомы повреждения мениска коленного сустава постепенно набирают интенсивность и наиболее полно проявляются через 2-4 дня после травмы.
Признаки повреждения мениска:
- боль
- отек сустава
- щелчки при движении
- ограничение объема движений в колене, особенно разгибание
- гемартроз
- выпот
- блокада сустава
При первичной несложной травме обычно происходят ушиб, надрыв мениска, ущемление, компрессия хряща без его отрыва от капсулы и плато большеберцовой кости. Основополагающим моментом для грубого разрыва являются дегенеративные и воспалительные процессы.
Диагностика повреждений
Симптомы, сопровождающие разрыв мениска коленного сустава индивидуальны, зависят от тяжести и характера повреждения, возраста больного. Из-за отсутствия специфических симптомов провести самодиагностику невозможно.
Диагноз устанавливается после опроса пациента и проведенного осмотра. Для уточнения диагноза используют диагностические исследования и специальные болевые тесты (Роше, Чаклина, Байкова, Мак-Маррея, Ланды, Штейман – Брагарда и др.).

Обычная рентгенография коленного сочленения является неинформативной, так как хрящ на рентгене не виден. Более наглядными служат контрастные рентгеновские снимки, однако с появлением современных методов диагностики (УЗИ, КТ, МРТ) они потеряли свою актуальность.
Методы диагностики
- УЗИ (ультразвуковое исследование)
- КТ (компьютерная томография)
- МРТ (магнитно-резонансная томография)
- специфические болевые тесты
Ультразвуковое исследование позволяет диагностировать разрывы хряща, например, горизонтальный разрыв заднего рога медиального мениска, наличие кист и дегенеративных изменений структуры. Компьютерная томография широко применяется для диагностики различных патологий коленного сочленения, но показывает невысокий процент достоверности при исследовании хрящей и связочного аппарата.
Они лучше просматриваются при проведении магнитно-резонансной томографии, поэтому при подозрении на разрыв или защемление мениска целесообразнее назначать МРТ коленного сустава, точность которой достигает 95%.
Классификация визуализированных на МРТ повреждений мениска по Stoller:
0 — здоровый мениск;
1 — внутри тканей хряща присутствуют незначительные изменения структуры, обнаружить которые можно только с помощью МРТ. Симптомы зачастую отсутствуют. Пациенту рекомендуется ограничение физических нагрузок, прием витаминов и хондропротекторов.
2 — в тканях визуализируется очаг повреждения, который не достигает поверхности. Иногда состояние тканей носит пограничный характер и в заключении указывают 1-2 степень по столлер. Вторая степень считается предшествующим разрыву состоянием. Выраженная симптоматика нередко отсутствует, возможна небольшая болезненность и отечность. В дополнении к предыдущим рекомендациям назначают массаж, физиопроцедуры и ЛФК.
3 — сигнал от очага повреждения достигает поверхности, что соответствует разрыву хряща. Разрыв может быть полным или частичным и требует обязательного лечения. В зависимости от тяжести состояния показано консервативное или хирургическое лечение. Патологии 3 степени сопровождаются выраженной болью, отеком, гемартрозом и блокадой сустава.
Первая помощь при повреждениях мениска
При травмах колена в первую очередь проводится его иммобилизация (обездвиживание). Если произошла блокада сустава, иммобилизацию осуществляют в имеющейся позиции.
Строго запрещается самостоятельно проводить вправление защемленного мениска и пытаться устранить блокировку сустава.
Непрофессиональные действия могут спровоцировать перелом костей и растяжение связок. Данную процедуру должен выполнять только врач. Далее необходимо приложить холодный компресс на 15-25 минут. Он поможет снизить болевые ощущения, сузить сосуды, уменьшить отек и скопление экссудата в суставной полости.
Заключение
Среди патологий менискового спектра выделяют различные травмы, которые отличаются по степени тяжести и требуют разного подхода в лечении. Даже незначительные повреждения хряща, оставленные без внимания, могут впоследствии стать причиной менископатии и артроза.
Поскольку из-за отсутствия специфических симптомов самодиагностика патологии невозможна, при болях и отеке коленного сустава нужно обратиться к врачу-травматологу для постановки диагноза.
Что делать при застарелом повреждении мениска колена?
Здравствуйте! Мне 35 лет. Месяц, как беспокоит колено (боль при ходьбе, при сгибании). Прошла Р.графию: Сужение щели, без повреждений. На МРТ — повреждение 1-2 ст. заднего рога медиального мениска. Связки в норме, патологической жидкостей и образований нет. Травма колена была 8,5 лет назад. Столько лет не беспокоило!
Один врач — травматолог говорит, что застарелое повреждение заднего рога мениска не может вызывать боль и блокировку сустава! И написал предположительный диагноз: Деформирующий артроз коленного сустава 1 ст., застарелое повреждение заднего рога медиального мениска.
Рекомендует дообследование и консервативное лечение по м/ж. (А в поликлинике, куда я прикреплена, нет травматолога, только хирург).
Другой травматолог говорит, что надо хирургическое лечение мениска.
Вопрос: Что делать? Какие можно еще пройти обследования, чтобы точный диагноз поставили? И обязательно ли хирургическое лечение?
Здравствуйте! Действительно, вероятной причиной патологии стала старая травма коленного сустава. Сразу после нее пациента беспокоит боль, но потом она стихает, и человек чувствует себя совершенно здоровым. Однако постепенно поврежденный мениск начинает приводить к развитию деформирующего остеоартроза. Поэтому такие два состояния вполне могу существовать одновременно.
Признаки застарелого повреждения мениска:
- боль в колене, усиливающаяся при нагрузке или длительном пребывании в положении стоя;
- снятие боли покоем и отдыхом;
- затруднения при попытке согнуть или разогнуть колено;
- возможно периодическое покраснение и отечность кожи над суставом.
Таким образом, повреждение мениска, даже старое, может стать причиной Ваших симптомов. Если не начать лечение, то уже начавшийся деформирующий артроз будет прогрессировать, вызывая постоянную боль, деформацию колена, невозможность нормально ходить.
Чаще всего диагностируется повреждение заднего рога медиального мениска, поскольку он более подвижен. Консервативное лечение обычно предлагается пожилым людям с противопоказаниями к операции. Оно включает:
- противовоспалительные обезболивающие средства;
- массаж, физиопроцедуры, ЛФК;
- разгрузку сустава с помощью фиксирующей повязки (наколенника) и трости.
Застарелая травма заднего рога медиального мениска очень плохо поддается консервативному лечению, так как эта область все время подвергается механическому давлению и плохо восстанавливается. Процесс лечения может затянуться на много месяцев, и его результат непредсказуем.
Для диагностики и лечения такой травмы используется артроскопия. Это несложное вмешательство, не требует вскрытия полости сустава, восстановительный период после него короткий. Артроскопия – осмотр внутрисуставных поверхностей с помощью тонкого оптического инструмента, который вводится через небольшой разрез. Через другой разрез вводятся миниатюрные хирургические инструменты, с помощью которых ортопед-травматолог удаляет поврежденную часть мениска или сшивает его.
Практически сразу после операции можно ходить. Трудоспособность восстанавливается в течение месяца. Думаю, что Вам лучше сделать такую операцию, пока необратимый процесс артроза еще не привел к разрушению внутрисуставного хряща.
Источники:
http://www.kakprosto.ru/kak-898113-kakovy-priznaki-povrezhdeniya-meniska-
http://nebolitsustav.ru/koleno/razryv-meniska-kolennogo-sustava.html
Что делать при застарелом повреждении мениска колена?
ostamed.ru
Пупок кровоточит у новорожденного – Пупок кровит у новорожденного – пупок у новорожденного кровит – запись пользователя Белла (Belochkaislon) в сообществе Здоровье новорожденных в категории Разное
что делать, пупочная ранка, почему немного выделяется кровь у младенца, сколько может
При появлении новорожденного на свет перерезают пуповину, по которой в его организм поступали все питательные вещества. Остаток длиною 2,5-3,5 см закрепляют. При правильном уходе он отпадает в течение 7-10 дней, и остается ранка. Поэтому первые недели жизни младенцу требуется повышенное внимание. Неаккуратное движение — и целостность корочки нарушается. В болячку могут попасть патогенные бактерии. Если молодые родители знают, что делать, когда кровит пупок у новорожденного, с проблемой удастся справиться своими силами, и нагноения не произойдет.

Почему кровит пупок у новорожденного
Не следует волноваться, если заживание проходит быстро, и пупочная ранка кровит только при случайном движении, если отошел край сформировавшейся корочки после купания или растягивания кольца, окружающего остаточный отросток. В этом случае выделяется всего несколько капель плазмы, и все вновь подсыхает.
Перечень более опасных причин, почему кровоточит пупок у младенца:
- неаккуратные действия при смене подгузника — систематически сдирают корочку;
- пуповина была слишком толстой, из-за чего регенерация замедленна;
- из-за акушерской ошибки — остаток пуповины слишком короткий или слишком длинный;
- у новорожденного кровит ранка из-за проблем со свертываемостью крови;
- повышенная ломкость кровеносных сосудов;
- сниженный иммунитет младенца, вызванный недоношенностью или органическими заболеваниями;
- аллергия на средства для обработки;
- струп преет из-за того, что младенца перегревают;
- в открытой ранке разрастаются кровеносные сосуды, возникает грануляция (визуально это выглядит, как красный шарик в пупочном углублении), и при выкладывании на живот или прикосновениях кровит пупок;
- слишком нежная кожа, раздражающаяся при использовании препаратов с этиловым спиртом, из-за чего заживление растягивается;
- неопытные родители отдирают шелушащиеся засохшие края струпа;
- для купания используют слишком горячую воду или жесткой мочалкой протирают все тело, корочка размокает после купания и отходит.

Если струп над ранкой сформировался, а потом неожиданно начал кровить пупок, и ребенок стал беспокойным, нужно обратиться к педиатру. Долгое заживление опасно. При нагноении в ранку может попасть инфекция. У детей на первых месяцах жизни обменные процессы ускоренные, патогенные микроорганизмы быстро распространяются по организму — высокий риск развития сепсиса. Наиболее опасен золотистый стафилококк.
Как часто Вы сдаете анализ крови?Poll Options are limited because JavaScript is disabled in your browser.Только по назначению лечащего врача 30%, 938 голосов
938 голосов 30%
938 голосов – 30% из всех голосов
Один раз в год и считаю этого достаточно 18%, 546 голосов
546 голосов 18%
546 голосов – 18% из всех голосов
Только когда болею 16%, 489 голосов
489 голосов 16%
489 голосов – 16% из всех голосов
Как минимум два раза в год 15%, 453 голоса
453 голоса 15%
453 голоса – 15% из всех голосов
Чаще чем два раза в год но меньше шести раз 11%, 340 голосов
340 голосов 11%
340 голосов – 11% из всех голосов
Я слежу за своим здоровьем и сдаю раз в месяц 6%, 196 голосов
196 голосов 6%
196 голосов – 6% из всех голосов
Боюсь эту процедуру и стараюсь не сдавать 4%, 134 голоса
134 голоса 4%
134 голоса – 4% из всех голосов
Всего голосов: 3096
21.10.2019
×
Вы или с вашего IP уже голосовали.Сколько может кровить пупок
Длительность заживления ранки у грудничка — 10-21 день, а полное заживление может продолжаться 40-45 дней. Это считается нормой.
Остаточная пуповина, представляющая собой узелок, отпадает через 7-10 дней после рождения. Ранка может кровить долго, она глубокая, но в течение 5-6 дней образуется плотный струп. Он постепенно истончается, начиная с краев, вышелушивается, выделений немного. Цвет жидкости, которая вытекает при отслоении корочки, желтовато-розовый. Если повредить струп, вновь начнет идти кровь из пупка, и заживление затянется.
Что делать
Когда кровоточит пупок у новорожденного, делать нужно все, чему обучили в роддоме. При выписке медсестры показывают, как правильно обрабатывать пупочную ранку. Если соблюдать все рекомендации, своевременно купать младенца, не укладывать рано на живот, струп отпадет сам, и проблем не возникнет. Но если из пупка идет кровь, следует задуматься, правильно ли ухаживают за ребенком. Возможно следует сменить средства обработки или подгузники, которые закрывают часть живота, где находится рана.
Правильная обработка
Увидев кровь из пупка у новорожденного, делать нужно полную обработку ранки: аккуратно нанести несколько капель перекиси водорода или зеленки. Чтобы уменьшить механическое воздействие, тампон не используют. Антисептик набирают пипеткой и аккуратно капают на отслоившийся край корочки. Манипуляции проводят 2 раза в сутки. Первый раз с утра, второй — после купания.

Пока усыхания пуповины не произошло, сначала обрабатывают все пупочное кольцо, а уже потом подсохший отросток. Двигаются от края участка к центру. Если у новорожденного кровоточит пупок, капают перекись, ждут, пока она перестанет пузыриться. Затем аккуратно ватной палочкой удаляют корочки, которые образовались внутри пупочного кольца. Они должно легко отделяться. Если не отходят, отдирать не нужно.
Обработку антисептиком проводят повторно. Нужно постараться не задевать здоровую кожу, чтобы не травмировать. Не следует волноваться, если сразу после обработки отделяется небольшое количество сукровицы. Это нормально — жидкость быстро подсыхает, и образуется корочка.
Принципы ухода
Когда периодически у ребенка кровит пупок, ранку обрабатывают более тщательно, до трех раз в сутки. Алгоритм манипуляций:
- Растягивают пупочное кольцо и с помощью пипетки на ранку наносят 2-3 капли перекиси водорода.
- Оставляют на все время пенообразования и оценивают, насколько много отделилось фрагментов крови.
- Удаляют скопление засохших частичек и просушивают ранку ватным тампоном. Чем тщательнее провели обработку, тем ниже риск инфицирования.
- Если сукровицы было немного, сразу наносят зеленку. Корочка отслоилась, заметили незначительное кровотечение — сначала промокают тампоном или ватной палочкой, пропитанной в Хлоргексидине, дают подсохнуть, и только потом прижигают раствором бриллиантового зеленого.
Все манипуляции проводят аккуратно, не задевая окружающую кожу. При попадании антисептика на здоровые ткани возникает раздражение и раневая поверхность увеличивается.
Подгузники
Кровь из пупка у младенца начинает выделяться, если корочка постоянно преет и намокает. Чтобы этого не происходило, обеспечивают постоянный доступ воздуха. Надевая подгузник, верхний край подгибают — он не должен закрывать струп. Сейчас продаются специальные подгузники для новорожденных — с вырезом в верхней части.

Переодевать ребенка следует чаще — каждые 2-2,5 часа. Длительное нахождение в памперсе увеличивает потоотделение. Если кожа грудничка постоянно влажная и под впитывающими трусиками появляются опрелости, родителям придется пожертвовать собственным удобством и использовать марлевые подгузники.
Купание
Многие педиатры считают, что пока пупочек не сформировался, и отросток с прищепкой не отпал, объем гигиенических мероприятий следует ограничить протиранием тела влажными салфетками и подмыванием паховой области. Но если ребенок сильно преет, без купания не обойтись.
Рекомендации по гигиеническим процедурам, пока кровоточит пупок:
- Детскую ванну обрабатывают дезинфицирующими средствами и тщательно промывают.
- Воду кипятят, а затем остужают до +37°С.
- Марганцовка — эффективный антисептик, но если ее много, кожа пересохнет, и корочка на пупочной ранке начнет отшелушиваться раньше времени. Поэтому лучше в воду добавлять отвар череды или ромашки. 3 ст. л. высушенной травы заливают 3 стаканами кипятка, кипятят 15 минут и тщательно процеживают.
- При использовании марганцовки нужно проследить, чтобы все кристаллы полностью растворились. В детскую ванну добавляют не более 1,5 г Перманганата калия.
- Перед купанием на живот младенца не выкладывают. Опускают в купель, поддерживая руками затылок и спинку. Прикосновения к животу нужно избегать.
- Губкой живот не протирают. Поливая водой, струю направляют на плечи.

После купания пупок повторно обрабатывают. Если корочки легко отделяются, и кровотечения не возникает, их удаляют с помощью ватной палочки. Кожу протирают Мирамистином или Хлоргексидином.
Когда нужно обратиться к врачу
Если ранка не подживает, и после каждой плановой обработки течет у новорожденного кровь из пупка, нужно обратиться к педиатру. Но это не единственный фактор, свидетельствующий о том, что регенеративный процесс затягивается или появляется опасность для младенца.
На воспаление указывает гиперемия (покраснение) и отек кожи около пупочной ранки, появление неприятного гнилостного запаха, общее повышение температуры, нагноение струпа. Педиатра следует поставить в известность, если кровоточащая рана не заживает дольше 3-4 недель, из-под корочки выделяется гной, пораженная поверхность кожного покрова расширяется.

Омфалит (бактериальный воспалительный процесс дна пупочной ранки, чаще вызываемый внедрением золотистого стафилококка), образование грануляций и дерматит требуют лечения. Какие методы применить, должен решить врач. Может потребоваться назначение антибиотиков, физиотерапевтических процедур и даже хирургическое вмешательство.
Запрещенные действия
В первые дни после рождения ребенка кровит пупок после каждой обработки. Пугаться не нужно, когда растягивают пупочное кольцо, целостность капилляров нарушается. Как только засохшая пуповина отпадет, ранку следует аккуратно промокнуть, чтобы не повредить формирующуюся корочку.
Нельзя накладывать на пупок новорожденного повязку или заклеивать его лейкопластырем, даже на время купания. Повышенная влажность и отсутствие воздуха создают благоприятные условия для развития болезнетворных бактерий.
Не стоит расширять ассортимент антисептиков. Кожу можно обрабатывать перекисью водорода, зеленкой, Хлоргексидином или Мирамистином. Препараты системного действия с антибиотиками, антимикробными составляющими или гормонами применяют только по назначению педиатра. Использование народных средств на этом этапе представляет опасность.
Часто ранку не беспокоят. В первые недели после рождения антисептики наносят 2 раза в день, когда струп отшелушился -1 раз. При повышенной кровоточивости количество манипуляций можно увеличить до трех раз в сутки. Не следует лишний раз трогать пупок, пока заживление затягивается.
Скорость заживления ранки зависит не только от состояния младенца, но и правильного ухода. Если лишний раз струп не травмировать, не отдирать и не размачивать корочку, регулярно проводить манипуляции по обработке и делать воздушные ванны, через месяц пупок полностью заживет.
medicalok.ru
3 основных правила обработки пупочной ранки от неотнатолога
Последнее обновление статьи:
Каких-то лет 10 назад ситуация в акушерстве кардинально отличалась от настоящей. Каждого малыша после рождения мгновенно забирали на стол, осматривали, проверяли проходимость пищевода и ануса катетерами, обрезали пуповину и перевязывали специальной ниточкой.
Младенца тут же мыли в воде и туго заворачивали в пелёнки. Затем отправляли в отделение новорождённых, а матерям приносили лишь на кормление. Сегодня ситуация изменилась.
Теперь ребёнка стараются как можно дольше оставлять на животе у матери, осмотр проводят с минимальным вмешательством, а на пуповинный остаток накладывают зажим. Вместе с уменьшением осложнений у младенцев возросло количество вопросов у мам.
Что делать с пуповиной дома?
Многие мамочки, увидев впервые пуповину малыша, боятся её трогать. Думают, что ребёнку это принесет дискомфорт. На самом деле — нет. В пуповине отсутствуют болевые рецепторы, поэтому манипуляции с «пупом» абсолютно безболезненны.
При уходе за пуповинным остатком у новорождённых нужно соблюдать 3 основных правила.
- Не оставлять остаток под подгузником. Если пуповина остаётся под ним, то она начинает загнивать и неприятно пахнуть. Поэтому этого делать не нужно. Если надеваете на новорождённого подгузник, старайтесь сделать это под зажимом.
- При проведении водных процедур как можно меньше мочить. Хоть и говорят, что с пуповинным остатком можно купать ребёнка, на практике такие пупы отпадают гораздо дольше, чем при ведении сухим методом. К тому же они могут загнивать.
- Не стоит обрабатывать «нормальный» пуповинный остаток перекисью водорода, зелёнкой. Это ни к чему не приведёт, и быстрее он не отвалится.
Тут хочется процитировать доктора Комаровского:«Использование сильных антисептиков препятствует размножению бактерий, которые ответственны за процесс «высыхания пупка».
Что делать после того, как пуповинный остаток отпал?

 Это может произойти и в роддоме, и после выписки домой.
Это может произойти и в роддоме, и после выписки домой.В настоящее время педиатры рекомендуют ранку не трогать. Но, честно говоря, зрелище иногда пугает мамочек.
После отпадения пуповинного остатка в пупочной ранке могут оставаться сгустки крови, сукровица, корочки. Также она может кровить.
При скоплении кровяных корочек область ранки можно обработать перекисью водорода, а сверху прижечь спиртовым раствором салициловой кислоты.
Эти процедуры можно делать до тех пор, пока ранка полностью не затянется.
Почему кровоточит пупок у новорождённых?
В неонатологической практике выделяют несколько состояний, при которых кровит пупок у новорождённого.
- Кровотечение вследствие травмы. Если углубляться в теорию, то пуповина новорождённого состоит из пупочных артерий, пупочной вены и вартонова студня. Чем крупнее ребёнок, тем больше его сосуды и толще его пуповина. Поэтому, если пуповина «сочная», процесс высыхания происходит медленнее, а травматизация пупочной ранки легче.
- Кровотечение вследствие воспалительного процесса. Ещё одно тяжёлое осложнение – это омфалит (воспаление пупка). Пупочная ранка при плохой обработке является отличными входными воротами для инфекции. В этом случае микроорганизмы локализуются изначально в области пупочного кольца, вызывая нагноение и расплавление тканей. В дальнейшем инфекция распространяется по сосудам дальше и вызывает флебит пупочных сосудов. Самым опасным для жизни осложнением является сепсис.
- Кровотечение вследствие нарушений свёртываемости крови. Кровотечение из пупка у грудничка может служить первым признаком такого заболевания, как гемофилия. При гипотиреозе также можно наблюдать подобную картину. Бить тревогу раньше времени по этому поводу не стоит. Чаще всего эти заболевания выявляются ещё врачами-неонатологами в роддоме.
Если пупочек у новорождённых кровит
Что же всё-таки предпринять, если кровоточит пупок у новорождённого?
- Для начала – не пугаемся. Если кровит пупок у малыша слабо (кровь не должна вытекать струёй, как правило, она выходит капельками), можно обработать пупок новорождённого перекисью водорода и больше ничего не делать. Перекись обладает свойством сворачивать кровь.
- Если пупок всё равно подкравливает, следует налить перекись на стерильный бинт или вату и приложить к ранке. Подержать некоторое время.
- Если же пупок кровит слишком долго или скорость вытекания крови слишком велика, нужно незамедлительно звонить в «скорую». Поскольку под безобидными кровянистыми выделениями иногда скрывается масса грозных осложнений.
- Пока ждёте «скорую», попробуйте остановить кровь самостоятельно. Возьмите стерильную вату или бинт, обработайте её перекисью и с лёгким усилием придавите ранку. Если дома есть гемостатическая губка, её также можно приложить к месту кровотечения.
Напоследок хочется отметить, что если у малыша кровоточащий пупок, то нужно обязательно сообщить об этом вашему педиатру. Здоровья вам и вашим детям!
Оценка статьи:
 Загрузка…
Загрузка…kroha.info
что делать, почему кровоточит на 2-3 неделе?
Уход за новорожденным ребенком – дело ответственное и серьезное. Когда он находился еще в животике у мамы, с ней его связывала пуповина, состоявшая из трех крупных сосудов. Пуповина призвана обеспечивать нормальное питание ребенку в утробе матери, но после рождения необходимость в ней отпадает. После рождения кровоток внутри нее прекращается, и акушерка ее перерезает, после чего накладывает на основание пуповины специально предназначенную скобку. Через 3-5 дней (иногда значительно позже) пупочный остаток у новорожденного отпадает вместе со скобкой, а на его месте остается небольшая ранка, которая в норме заживает к концу 3-ей недели жизни ребенка.


Уход за пупочной ранкой
До момента заживления за пупочной ранкой требуется особый уход. Прежде пупки новорожденных уже в родильном доме обрабатывались перекисью водорода, а после крепким раствором марганцовки. Современные неонатологи призывают мамочек отказаться от столь агрессивного воздействия на нежную кожу малыша, ведь спирт, раствор перманганата калия и прочие химические элементы травмируют пупок, мешая ему заживать быстрее.
Практика показывает, что если пупочную область просто содержать в сухости и чистоте, то она заживет в течение 7-10 дней самостоятельно. Иногда бывает так, что при самом тщательном уходе пупочек у новорожденного все-таки не заживает и даже кровит. В результате может появиться нагноение и начаться воспалительный процесс, и если на первых порах можно самостоятельно разобраться с этой проблемой, то длительно незаживающая ранка должна стать предметом беспокойства молодой мамы.
Почему кровит пупочная ранка?
Пупок кровит далеко не у всех: в норме он начинает заживать через несколько дней после рождения ребенка. Есть ряд причин, по которым через положенное время ранка у новорожденных не заживает:
- Механическая травма, когда пупочный остаток уже отпал и подсох, но во время пеленания и смены подгузника подсохшая корочка случайно отрывается, отчего пупок и начинает кровоточить. Такая ранка неопасна, потому что кровит совсем недолго: может выделиться несколько капель крови, после чего вновь образуется коросточка.


- Заживление идет гораздо дольше, если пуповина была слишком толстой. В этом случае площадь заживления больше и процесс регенерации происходит дольше, чем у других детей. Следовательно, длительное заживление – еще одна распространенная причина кровотечения из пупка.
- После отделения пупочной культи остается открытая рана, на ее месте происходит грануляция, то есть образуются новые клубочки сосудов: они обволакиваются новообразовавшейся тканью. Выглядит это так, будто внутри дна пупочной ранки образовался шарик, который начинает кровить просто при его затрагивании.
- Неправильная обработка пупка тоже может стать причиной длительной регенерации. Особо усердные мамы слишком часто обрабатывают ранку перекисью водорода или спиртовыми растворами, повреждая нежную кожу ребенка, не давая ей восстановиться самостоятельно.
- Сниженный иммунитет тоже может препятствовать заживлению. Если ребенок недоношенный или слабый от рождения, то все жизненные процессы у него протекают медленно, включая и восстановление поврежденной ткани.
Что делать, если кровит пупок?
Если в роддоме медицинские процедуры оказывали квалифицированные медсестры, а вы не особенно вникали во все тонкости, то увидеть кровоточащий пупок дома достаточно страшно для молодых родителей. Что в этом случае делать?

 Не бросайтесь в панику, просто капните 2-3 капельки перекиси водорода (а она уже заранее должна быть приобретена вашими родственниками в составе аптечки для новорожденного) и аккуратно обработайте ранку. Лучше не трите, а приложите ватку со средством к кровоточащему месту, после чего осторожно уберите все корочки с пупка и уже во второй раз обработайте пупок бриллиантовой зеленью или раствором хлорофиллипта.
Не бросайтесь в панику, просто капните 2-3 капельки перекиси водорода (а она уже заранее должна быть приобретена вашими родственниками в составе аптечки для новорожденного) и аккуратно обработайте ранку. Лучше не трите, а приложите ватку со средством к кровоточащему месту, после чего осторожно уберите все корочки с пупка и уже во второй раз обработайте пупок бриллиантовой зеленью или раствором хлорофиллипта.По возможности о случившемся сразу сообщите своему участковому врачу, но если кровотечение не прекращается, а наоборот усиливается, лучше вызвать бригаду “скорой помощи”. Перед плановым осмотром педиатра лучше не мазать пупок зеленкой или марганцовкой, так как окрашивание в яркий цвет затруднит постановку диагноза.


Вы ни за что не столкнетесь с проблемой длительно кровоточащего пупка, если будете выполнять простые рекомендации:
- обеспечьте правильный и своевременный уход за пупком своему ребенку сразу после выписки из роддома;
- купая малыша, используйте только кипяченую воду до тех пор, пока пупок не заживет;
- поясок от подгузника нужно подгибать или пользоваться специальными подгузниками с вырезом для пупка, чтобы он находился в сухости и не опревал;
- нужно подбирать просторную одежду, чтобы она не давила на область пупка;
- по рекомендации неонатолога родильного дома или участкового педиатра, используйте средства для обработки пупка, выписанные для вас индивидуально: хлорофиллипт, фукорцин или Банеоцин;
- чаще большинство мам все-таки обходится традиционной зеленкой.
Чем опасно длительное кровотечение?
Понять, почему именно закровил пупок у вашего младенца, поможет ваш участковый педиатр, потому что в некоторых случаях без врачебной помощи нельзя не обойтись. Итак, необходимо срочно обратиться за помощью к доктору, если:
- прошло уже больше 2 недель, а ранка кровоточит;
- вокруг пупка появляется покраснение или отек;
- внутри пупочной ранки постоянно есть мокнущие участки кожи;
- при повреждении появляется сукровица и даже гной.
Во всех этих случаях обязательно требуется консультация детского врача-педиатра.


Если пупок постоянно кровоточит и уже образовалось нагноение, это может быть признаками омфалита (воспаления кожи и подкожной клетчатки в области пупочной ранки). Поскольку самостоятельно поставить диагноз не получится, следует показать малыша специалистам.
Омфалит опасен, а его лечение может потребовать условий больницы, поэтому нужно срочно обратиться за врачебной помощью, чтобы не допустить таких серьезных осложнений, как флегмона или перитонит. Об этом часто предупреждает Евгений Олегович – ведущий популярной у молодых мамочек передачи “Школа доктора Комаровского”.

 Врач-педиатр 2 категории, аллерголог-иммунолог, окончила БГМУ Федерального агентства по здравоохранению и социальному развитию. Подробнее »
Врач-педиатр 2 категории, аллерголог-иммунолог, окончила БГМУ Федерального агентства по здравоохранению и социальному развитию. Подробнее »Поделитесь с друьями!
vseprorebenka.ru
Почему кровит пупок у новорожденного. Что делать, как и чем обрабатывать правильно
Закрыть- Болезни
- Инфекционные и паразитарные болезни
- Новообразования
- Болезни крови и кроветворных органов
- Болезни эндокринной системы
- Психические расстройства
- Болезни нервной системы
- Болезни глаза
- Болезни уха
- Болезни системы кровообращения
- Болезни органов дыхания
- Болезни органов пищеварения
- Болезни кожи
- Болезни костно-мышечной системы
- Болезни мочеполовой системы
- Беременность и роды
- Болезни плода и новорожденного
- Врожденные аномалии (пороки развития)
- Травмы и отравления
- Симптомы
- Системы кровообращения и дыхания
- Система пищеварения и брюшная полость
- Кожа и подкожная клетчатка
- Нервная и костно-мышечная системы
- Мочевая система
- Восприятие и поведение
- Речь и голос
- Общие симптомы и признаки
- Отклонения от нормы
- Диеты
- Снижение веса
- Лечебные
- Быстрые
- Для красоты и здоровья
- Разгрузочные дни
- От профессионалов
- Монодиеты
- Звездные
- На кашах
- Овощные
- Детокс-диеты
- Фруктовые
- Модные
- Для мужчин
- Набор веса
- Вегетарианство
- Национальные
- Лекарства
- Антибиотики
- Антисептики
- Биологически активные добавки
- Витамины
- Гинекологические
- Гормональные
- Дерматологические
- Диабетические
- Для глаз
- Для крови
- Для нервной системы
- Для печени
- Для повышения потенции
- Для полости рта
- Для похудения
- Для суставов
- Для ушей
- Желудочно-кишечные
- Кардиологические
- Контрацептивы
- Мочегонные
- Обезболивающие
- От аллергии
- От кашля
- От насморка
- Повышение иммунитета
- Противовирусные
- Противогрибковые
- Противомикробные
- Противоопухолевые
- Противопаразитарные
- Противопростудные
- Сердечно-сосудистые
- Урологические
- Другие лекарства
- Врачи
- Клиники
- Справочник
- Аллергология
- Анализы и диагностика
- Беременность
- Витамины
- Вредные привычки
- Геронтология (Старение)
- Дерматология
- Дети
- Женское здоровье
- Инфекция
- Контрацепция
- Косметология
- Народная медицина
- Обзоры заболеваний
- Обзоры лекарств
- Ортопедия и травматология
- Питание
- Пластическая хирургия
- Процедуры и операции
- Психология
- Роды и послеродовый период
- Сексология
- Стоматология
- Травы и продукты
- Трихология
- Другие статьи
- Словарь терминов
- [А] Абазия .. Ацидоз
- [Б] Базофилы .. Булимия
- [В] Вазектомия .. Выкидыш
- [Г] Галлюциногены .. Грязи лечебные
- [Д] Дарсонвализация .. Дофамин
- [Е] Еюноскопия
- [Ж] Железы .. Жиры
- [З] Заместительная гормональная терапия
- [И] Игольный тест .. Искусственная кома
- [К] Каверна .. Кумарин
- [Л] Лапароскоп .. Люмбальная пункция
- [М] Магнитотерапия .. Мутация
- [Н] Наркоз .. Нистагм
- [О] Общий анализ крови .. Отек
- [П] Паллиативная помощь .. Пульс
- [Р] Реабилитация .. Родинка (невус)
- [С] Секретин .. Сыворотка крови
- [Т]
medside.ru
Кровь из пупка у детей: причины, лечение и профилактика
Содержание статьи:
Пупочная ранка есть у всех детей. Насколько быстро она будет заживать, всегда зависит от родителей. Однако бывают ситуации, при которых заживление осложняется патологическими процессами, которые не всегда связаны с неправильным уходом. Длительное кровотечение из пупка – опасный признак, требующий особого внимания и лечения.
Механизм заживления ранки
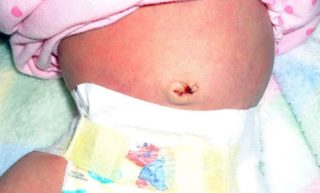
У новорожденного кровоточит пупок
Сразу же после родов малышу обрабатывают пуповину, обрезают ее и зажимают отросток около 3 см специальной стерильной прищепкой. В течение первой недели отросток отпадет, а ранка начнет активно заживать. Для эффективного заживления без осложнений требуется регулярная антисептическая обработка – она защищает от воспаления и предотвращает заражение бактериями.
Максимальный срок заживления пупка – 4 недели, после чего область становится чистой и сухой, а потребность в обработке отпадает. У некоторых детей зона заживает за 2-3 недели. К этому времени родители посещают терапевта и врач подтверждает, что патогенных процессов нет.
До 3-й недели включительно возможно небольшое выделение сукровицы – это нормальное состояние заживления. Очень важно в течение первого месяца жизни соблюдать определенные правила ухода за малышом и подбирать подгузники, которые не будут закрывать пупочную ранку от доступа кислорода и натирать.
Причины длительного кровотечения из пупка
Пупок может начать кровоточить при слишком сильном надавливании при обработке
Если из околопупочной зоны появляются капельки крови, а не сукровица, это может указывать на определенные нарушения и даже заболевания. В течение первого месяца причиной крови из пупочной ранки у новорожденного может быть:
- пуповина была толстой, как и сама плацента – ранка получается более крупной и заживает дольше;
- слишком сильное надавливание на пупок во время обработки;
- наличие в пупочной ямке чужеродного предмета;
- воспаление и инфицирование с неприятным запахом и гнойными выделениями;
- общее инфекционное заболевание, ухудшающее иммунитет ребенка;
- неаккуратная смена подгузника, из-за чего происходит надрыв корочки;
- акушерская ошибка – остаток пуповины получился слишком длинным или коротким;
- заболевания крови и проблемы со свертываемостью, а также чрезмерная ломкость сосудов;
- аллергия на подобранный антисептик для обработки раны;
- чрезмерные укутывания малыша, которые провоцируют перегрев.
Причиной кровотечения могут быть и заболевания органов, связанные с недоношенностью, генетическими аномалиями и плохим состоянием иммунной системы.
Спровоцировать кровотечение может купание в слишком горячей воде, а также протирания жесткой мочалкой. Еще одной проблемой становится разрастание кровеносных сосудов, из-за чего появляется красный шарик в пупке, который при переворачивании на живот лопается и кровит.
Комаровский о кровотечениях из пупка

Доктор Комаровский считает, что кровь из пупка может появиться как при недостаточном уходе, так и от переизбытка дезинфицирующих средств
Известный педиатр считает, что наиболее распространенная причина крови из пупка – недостаточный уход, а также проникновение пыли и микроорганизмов в ранку. Но есть еще одна причина, которую называет врач, — применение слишком сильных дезинфицирующих растворов и неправомерное увеличение сеансов обработки.
Сократить риски можно, если заниматься уходом за новорожденным будет только один человек – его мама. Только через 1-1,5 месяца можно допускать контакт других людей с ребенком. При этом важно обеспечивать постоянный доступ кислорода к остатку пуповины, чтобы он заживал правильно.
Комаровский советует применять только раствор зеленки для обработки пуповины, а не современные препараты или такие сильные продукты, как Мирамистин. Купать ребенка доктор советует не полностью до заживления раны – только частично обтирать, чтобы пупок не мок.
Заболевания, провоцирующие кровотечение

Одно из заболеваний, вызывающее кровоточивость пупка — грыжа
У некоторых малышей кровотечение обусловлено развитием заболеваний, требующих полноценного медицинского лечения:
- Омфалит. Бактериальное поражение дна пупочной ранки и тканей, расположенных рядом. Спровоцировать патологию может неправильный уход и слабый иммунитет. При омфалите часто появляются прозрачные и гнойные выделения, смешанные с кровью, а область вокруг пупка краснеет и причиняет дискомфорт малышу.
- Грыжа. При заболевании через пупочное кольцо выходят некоторые части внутренних органов: кишечника, мочевого канала. Провоцирует грыжу слабость брюшных мышц, надрывный плач и запоры. При грыже происходит выпирание пупка, но при надавливании опухоль уходить назад в брюшную полость. Кровь появляется из-за высокого давления, оказываемого на пупочную ранку.
- Свищ. Полные и неполные свищи выглядят, как дырка в пупка, через которую виднеется слизистая оболочка внутренних органов. При полном свище из ранки нередко выходит содержимое кишечника или мочевыделительных каналов.
Если кровь выделяется сильно или присутствуют гнойные примеси, неприятный запах, нужно проводить полную медицинскую диагностику.
При диагностике берут анализы: кровь, кал, мочу, а также мазок из пупочной зоны. Материал направляют на обследование, чтобы выявить возбудителя инфекции. Также при подозрении на грыжу и омфалит проводят инструментальное обследование с помощью рентгена и УЗИ. Они помогают выявить поврежденные органы, брюшные сосуды и прочие внутренние патологии.
Когда симптом становится патологией
Полное заживление ранки происходит за 40-45 дней, тогда как кровь должна перестать активно выделяться к 21 суткам. Остаточная пуповина – отросток после обрезания – отваливается максимум к 10 суткам, не позднее. В течение 6 суток образуется плотная корочка – струп. Постепенно корочка истончается и исчезает. В норме цвет жидкости, которая выделяется при отслоении, желто-розовый. При повреждении струпа появляется обильное кровотечение, заживление затягивается.
Признаки инфекции в ранке
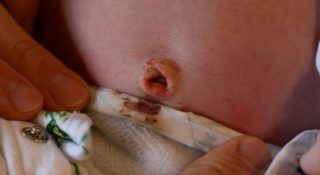
Кровавые выделения из пупка могут быть признаком инфекции
Инфекция всегда протекает с обилием неприятных признаков:
- покраснение и отечность кожи;
- появление неприятного запаха и гнойных выделений;
- увеличение пупка в размерах;
- кровавые выделения.
Воспалительный процесс опасен для здоровья малыша и может привести к непредвиденным последствиям. При появлении этих симптомов необходимо обращаться к доктору.
Когда нужно обращаться к врачу
Обращаться к доктору нужно немедленно, если появляются кровавые выделения с примесями гноя. Также рекомендуется показать малыша специалисту, если пупок кровит часто, а область впадинки покраснела и отекла. Если у ребенка происходит снижение веса, а также повышается температура или ухудшается сон, нужно посетить педиатра как можно скорее.
Если прошло больше 2 недель после рождения малыша, а ранка кровит каждый день, необходимо обратиться к доктору, чтобы пройти диагностику и исключить развитие осложнений. Получить консультацию нужно и в том случае, если заживление шло нормально, образовался струп, но потом резко появилось кровотечение, а малыш стал беспокойным.
Инфицирование длительно незаживающей ранки – самая большая опасность. Из-за ускоренного обмена веществ инфекция быстро распространяется по организму, что может привести к развитию сепсиса. Если патология связана с омфалитом, грыжей или свищем, ее игнорирование опасно для внутренних органов.
Запрещенные действия при уходе за ранкой

При появлении кровотечения из пупка нельзя выкладывать ребенка на живот
Ухаживая за пупком малыша, необходимо помнить о действиях и средствах, которые могут причинить вред вместо помощи:
- нельзя удалять корочки с поверхности раны, так как это приводит к сильному кровотечению и открывает путь для инфекции;
- нельзя применять антибиотики и другие сильнодействующие антисептики, не назначенные доктором, особенно опасны гормональные препараты;
- нельзя применять памперсы, которые закрепляются в области пупка – нужно использовать подгузники с вырезом;
- не рекомендуется часто укладывать кроху на живот, если появляется кровотечение;
- запрещено проводить обработку раны чаще 2 раз в сутки;
- нельзя использовать пластырь для обработки пупочной ранки.
Если открылось кровотечение, останавливать его нужно с помощью перекиси водорода.
Неправильный уход, чрезмерное использование антисептических средств и механическое повреждение корочек на пупке способны спровоцировать частое и сильное кровотечение. В открытую рану быстро проникают патогенные микроорганизмы и вызывают болезни.
Методы лечения кровоточащей ранки

Купание новорожденного в слабом растворе марганцовки
Начинать лечить пупок, если он кровит, необходимо с пересмотра методики обработки поврежденной области:
- Перед процедурой человек, который ухаживает за малышом, должен тщательно вымыть руки с мылом.
- Если малыш сильно кричит, его нужно успокоить, чтобы не было надрыва в области ранки.
- После купания ребенка нужно обсушивать, но не растирать полотенцем. Ранку обрабатывают стерильной салфеткой из марли – это предотвратит намокание.
- Прежде чем надевать одежду, ее нужно прогладить утюгом, чтобы уничтожить возможные инфекции.
- Для дезинфекции купают ребенка в слабом растворе марганцовки.
Сразу же после купания необходимо оставить малыша без одежды на некоторое время, чтобы кожа подсохла.
Антисептик можно использовать только тот, который рекомендовал врач. Чаще всего для этого используют раствор хлорофиллипт или спиртовую настойку календулы. После обработки пупка ребенку устраивают воздушную ванну, чтобы зона лучше просохла.

Для промывания ранки можно использовать раствор фурацилина
При появлении гноя используют одно из средств:
- 10% нитрат серебра – прижигание раны;
- мазь тетрациклиновая, синтомициновая или Вишневского – применяется для удаления гноя;
- Мирамистин, Банеоцином, хлорофиллипт используются для обеззараживания;
- раствор фурацилина применяется для промывания раны.
Для укрепления иммунитета врач может назначить витамины группы В и С. Иногда по назначению принимают курс антибиотиков. При тяжелых формах болезни, связанных с критическим ослаблением иммунной системы, назначают переливание крови, хирургию или облучение ультрафиолетом.
Правила купания малыша

Купать малыша необходимо аккуратно, не трогая область живота
Важно соблюдать дополнительные правила гигиенической обработки. До того как отпадет пуповина, ребенка протирают влажными салфетками, а паховую область подмывают. Но это только в тех случаях, когда малыш не сильно преет.
В остальном нужно соблюдать следующие правила:
- перед купанием обрабатывать ванночку дезинфицирующим средством;
- использовать кипевшую воду, остывшую до 37 градусов;
- использовать отвар ромашки или череды для купания вместо марганцовки;
- при применении марганцовки следить, чтобы все кристаллы растворились;
- купать, не трогая область живота, не используя губки.
После купания сразу же обрабатывают пупок, не пытаясь самостоятельно отделить корочки.
Профилактика кровотечения

Используя подгузник, необходимо следить, чтобы он не касался пупка
Чтобы у ребенка не кровил пупок, за ним нужно правильно ухаживать, соблюдая все рекомендации. Не нужно проявлять инициативу, использовать более мощные антисептики или чаще проводить обработку. Важно следить за тем, чтобы подгузники и одежда не касались области, где еще есть пупочная ранка.
Правильный подход к уходу, применение зеленки, грамотная гигиеническая обработка без чрезмерных купаний – залог к быстрому заживлению пупочной ранки. Если же кровь появляется часто, несмотря все принятые меры, не следует самостоятельно бороться с проблемой – лучше посетить доктора.
nogostop.ru
Кровит пупок у новорожденного: почему и что делать?
Пупочная ранка заживает в течение 2–4 недель после рождения, на протяжении этого периода родители должны обеспечить младенцу особый уход. Иногда пупок новорожденного заживает с трудностями, проявляющимися в возникновении крови или сукровицы. Выявлена группа факторов, объясняющих, почему пупок у новорожденного кровит.
Почему мокнет и кровит пупок у новорожденного?
Пупочная ранка формируется в зоне отмирания пуповинного остатка. Поэтому появление крови из пуповины новорожденного является физиологическим процессом. После остановки кровотечения в этой же области формируются корочки. Если их удалить, кровь появится снова.
Нормой считаются небольшие кровотечения, которые быстро и самостоятельно останавливаются. Пупок кровит таким образом в течение 8 суток, а затем заживает.
Существует несколько патологических причин, отвечающих на вопрос: почему у новорожденного кровит пупок? К ним относится неправильный подбор средств для обработки, индивидуальные особенности организма крохи, неполноценный уход со стороны родителей.
Чтобы избежать проблем с заживанием пупочной ранки, требуется знать, как ее правильно обрабатывать. С 5 дня рождения ребенка родителям это следует выполнять самостоятельно, так как маму и ее чадо выписывают из родильного дома.


Как обрабатывать пупок новорожденного?
Если у новорожденного кровоточит пупок, ребенку необходимо обеспечить правильный гигиенический уход, который ускорит заживление. Для этого рекомендуется учитывать следующие советы:
- Антисептик накладывается снаружи и во внутренней части пупочного кольца. Для этого требуется аккуратно раздвинуть границу кольца, а затем смазать ранку.
- Для обработки лучше всего использовать раствор хлорофиллипта или спиртовую настойку календулы. Все остальные средства могут раздражать кожу и усугублять проблему.
- Обработка проводится нечасто, в противном случае ранка будет медленно заживать.
Также в период заживания пупочной раны нельзя укладывать ребенка на живот. Необходимо следить за тем, чтобы у младенца не было перенапряжения брюшных мышц. Такое напряжение наблюдается при сильном плаче, крике.
Что делать, если мокнет пупок у младенца, и когда следует бить тревогу?
Если родители заметили регулярное появление у новорожденного крови из пупка, им необходимо оценить качество ухода за своим чадом. Исправить ситуацию можно, следуя всем перечисленным выше советам, а также:
- купая новорожденного в кипяченой воде;
- используя для ополаскивания слабый раствор марганцовки или отвар трав;
- перед удалением сформировавшихся корочек, размачивать их с помощью перекиси водорода.
- постоянно следить за тем, чтобы одежда или подгузники не травмировали ранку.
В некоторых случаях необходимо использовать специализированные кровоостанавливающие медикаменты, но применять их следует исключительно по рекомендации врача.


Существует ряд ситуаций, при которых требуется показать новорожденного ребенка медику:
- от ранки исходит неприятный запах;
- пупок увеличился в размерах;
- вокруг раны появилось покраснение, воспаление, гной;
- пупок долго не заживает.
Появление симптомов из списка указывает на попадание в ранку инфекции, которую следует лечить. В противном случае ослабленный иммунитет крохи не сможет самостоятельно побороть патологию, и вскоре разовьются опасные для его жизни и здоровья осложнения.
Что делать, чтобы избежать таких последствий?
Если кровотечение у младенца продолжается не более 14 суток, пупочная рана не требует никакой специальной обработки. В этом случае требуется соблюдать общие рекомендации по уходу.
Если у новорожденного мокнущий пупок не заживает более 2 недель, следует посетить педиатра или неонатолога. На приеме медик диагностирует причину появления проблемы и назначит соответствующее лечение. При соблюдении всех рекомендаций риск формирования осложнений будет сведен к минимуму.
Что должно насторожить родителей и заставить обратиться к специалисту в ближайшее время?
Если родители соблюдают все рекомендации педиатра по уходу за пупком, но он начал кровить, покраснел и при этом не заживает, чадо следует показать врачу. Лучше всего получить консультацию врача неонатолога, но если такой возможности нет, требуется записаться на прием к педиатру.


Обращение к врачу требуется для диагностики возможных патологий, развивающихся в организме крохи. Дело в том, что на фоне ослабленного иммунитета развитие заболеваний происходит быстро, из-за чего под угрозу ставится здоровье малыша и его жизнь.
Самым тревожным симптомом, который заставляет родителей срочно показать кроху медику, является появление гноя. Этот симптом сигнализирует об инфицировании пупочной ранки патогенными микроорганизмами.
Помимо гноя насторожить родителей должно и повышение температуры тела, снижение веса, капризное поведение, ухудшение сна их чада.
Средства для обработки пупка
Если заживление пупочной раны проходит без осложнений, ее необходимо обрабатывать настойкой календулы на спирту или раствором хлорофиллипта. После обработки пупок требуется промокнуть, а малышу устроить воздушную ванну.
Если же появился гной, родители должны соблюдать все рекомендации врача. Чаще всего медики рекомендуют обрабатывать гноящуюся пупочную ранку следующими средствами:
- мазь Вишневского, Тетрациклиновая, Синтомициновая — для удаления гноя;
- Миромистином, Банеоцином, Хлорофиллиптом, Риванолом — антисептики;
- 0,02% раствор Фурацилина — для промывания раны и ее дезинфекции;
- 10% нитрат серебра — для прижигания мокнущей раны.


Чтобы повысить уровень сопротивляемости организма инфекции медики прописывают витамины С и В, гамма-глобулин. Также младенцу назначают курс антибиотиков.
В тяжелых случаях может быть рекомендовано переливание крови, хирургическая операция, облучение ультрафиолетом.
Во время лечения одежда для новорожденного не должна травмировать пупочную рану, вызывать трение или аллергию. Поэтому кроху следует одевать в просторные вещи, изготовленные из натуральных материалов.
Чего нельзя делать при лечении?
В период лечения мокнущего пупка запрещается удалять все корочки, образовавшиеся на поверхности раны. Дело в том, что некоторые из них прикреплены к раневой поверхности, и при удалении возникнет сильное кровотечение. Поэтому перед устранением корочек, требуется убедиться, что такая процедура не усугубит ситуацию открывшимся кровотечением. Помимо этого, запрещается:
- проводить самолечение, особенно с применением сильнодействующих препаратов антибиотической или гормональной группы;
- использовать памперсы, закрепляющиеся в районе пупка: их заменяют подгузниками с вырезом;


- оставлять нанесенное средство на коже: после обработки ранку следует подсушить, промокнув стерильной салфеткой;
- закрывать пупочную рану, или заклеивать ее пластырем: она должна быть открытой, так как это приведет к скорейшему заживлению;
- проводить обработку чаще 2 раз в сутки;
- укладывать кроху на живот.
Если у новорожденного пошла кровь из пупка, ее нужно остановить, используя перекись водорода.
Правильный уход за пупком новорожденного
После рождения ребенка ему необходимо обеспечить правильный уход. Особенно это касается пупка. Уход за пупочной ранкой должен осуществляться с учетом всех представленных выше рекомендаций. Также ускорить процесс заживления помогут следующие несколько советов:
- перед обработкой пупочной ранки родителям требуется тщательно вымыть руки с мылом;
- если чадо начинает сильно плакать или кричать, его нужно как можно скорее успокоить, чтобы избежать надрыва кожи около пупка и появления крови;
- после купания новорожденного требуется обсушить, а ранку, которая кровит, промокнуть стерильной марлевой салфеткой: эта процедура исключит процесс намокания пупка;


- по окончании купания ребенка следует оставить на некоторое время голеньким;
- в целях дезинфекции, а также подсушивания мокнущего пупка допускается купание крохи в слабом растворе марганцовки;
- вся одежда должна быть проглажена утюгом — это позволит минимизировать риск попадания инфекции в рану.


Подбирать антисептик для обработки пупочной раны должен только врач на основе индивидуальных данных крохи, а также состояния его пупка. Если подобранный препарат проявляет малую эффективность, врача требуется посетить вновь для диагностики причины такой реакции и назначения иного лекарства. При соблюдении всех перечисленных рекомендаций процесс заживления пройдет быстро и не повлечет за собой никаких осложнений.
grudnichky.ru
Кровь из пупка у новорожденных: причины, лечение и профилактика
Содержание статьи:
После родов пуповина отрезается на расстоянии 2,5-3,5 см от животика младенца. Оставшийся кончик скручивают и зажимают пластмассовой скрепкой. При нормальном заживлении он отпадает через 1-1,5 недели, оставляя после себя ранку, покрытую корочкой. Если все идет хорошо, без осложнений, она заживает через 3-4 недели от момента родов.
Основные причины появления крови из пупка у новорожденных
Неправильное завязывание пуповины может привести к кровоточивости
При заживлении ранка может немного подкравливать при отслоении корочек. Это временное явление. Но если кровотечение обильное или ранка не заживает больше месяца с момента родов, требуется вмешательство врача.
Среди причин, вызывающих кровотечение и задержку заживления пупка необходимо отметить следующие:
- Слишком короткий или длинный остаток пуповины из-за ошибки акушерки.
- Слабые, ломкие кровеносные сосуды, плохая свертываемость крови, в частности, гемофилия.
- Перегревание малыша, приводящее к потливости и воспалению пупка.
- Увеличенная толщина пупочка из-за толстой плаценты. Случай не опасный, но требующий более длительного заживления из-за большого размера раны.
- Пупочная грыжа – выпячивание брюшных органов через пупочную кольцевидную мышцу. Достаточно серьезное заболевание, чтобы немедленно обратиться к врачу.

Пупок может начать кровоточить при слишком сильном надавливании при обработке
- Слишком частое вмешательство матери в процесс заживления пупка, недостаточно аккуратная, травматичная чистка. Травмирование пупка слишком тугим подгузником. Лежание малыша на животе, что в первое время после родов нежелательно.
- Воспаление и инфицирование раны. Это опасная ситуация, которая может перейти в омфалит – воспаление пупка. Проявляет себя покраснением, выделением гноя, плохим запахом. Инфекция может распространиться по сосудам, и вызвать воспаление их стенки – флебит. В самом неблагоприятном случае без своевременного лечения может привести к флегмоне, перитониту или даже сепсису. Мокнущий» пупок – следствие инфицирования ранки золотистым стафилококком.
К плохому заживлению пупка может привести слабый иммунитет ребёнка, а также гипотиреоз – заболевание щитовидной железы, приводящее к недостаточной выработке железой трийодтиронина и тироксина и, как следствие, к нарушению метаболизма.
Тревожные признаки
Покраснение и отечность пупочной впадины
О серьезности момента, требующего обязательного обращения к врачу, говорят следующие симптомы:
- Пупок дольше одного месяца с момента родов не заживает, продолжает кровить.
- Поверхность ранки не уменьшается или даже увеличивается.
- Покраснение и/или отек пупочной области вокруг ранки.
- Появление в ней гноя, плохой запах из пупка.
- Образование грануляций в пупке. Болезнь называется «фунгус». Вначале проявляет себя красным грибовидным пузырьком, трансформирующимся со временем в «виноградную гроздь». Это серьезная патология, вызываемая обычно золотистым стафилококком. Требует антибиотикотерапии, физиотерапевтического или даже хирургического лечения.
- Сильное выпирание пупка.
Общее ухудшение состояния младенца – повышение температуры, отказ от еды, беспокойство и капризничанье без видимых причин – также может указывать на проблему с заживлением пупа.
Методы терапии

Обработку пупочной раны производят раствором Хлоргексидина
Лечение труднозаживляемого пупка не представляет особой сложности, сводится в основном к местным обеззараживающим процедурам и созданию благоприятных условий для заживления ранки.
Первичное обеззараживание проводят перекисью водорода, закрепляют эффект зеленкой, хлоргексидином, хлорофиллиптом или мирамистином. Обработку проводят 2-3 в сутки, обязательно с утра и после купания.
Техника обеззараживания:
- Растягивают пальцами пупочное кольцо, капают пипеткой 2-3 капли перекись водорода на ранку. В отличие от ватного тампона пипетка позволяет нанести раствор точно на ранку, не затрагивая окружающих тканей.
- Дают время на пенообразование.
- Аккуратно удаляют размокшие корочки ватной палочкой, и просушивают ранку тампоном из ваты или бинта. Струпья, которые прочно держатся, оставляют на месте, их отдирание может привести к сильному кровотечению.
- Наносят на рану зелёнку. Ее можно заменить хлоргексидином, хлорофиллиптом или мирамистином.
Манипуляции должны быть аккуратными, не раздражающими окружающие пупок ткани.
Создание условий для быстрого заживления заключается в обеспечении свободного притока воздуха к ранке, а также недопущение ее намокания и травмирования.

Используя подгузник, необходимо следить, чтобы он не касался пупка
Верхний край подгузника следует загнуть, чтобы он не закрывал пупок. Можно использовать подгузник с уже готовым вырезом.
Нужно следить, чтобы грудничок не потел, поскольку пот раздражает и воспаляет ранку. Нужно менять памперсы почаще.
Очень важно, чтобы до тех пор, пока пупок полностью не заживет, малыш не лежал на животе. От его движений ранка может закровить.
Рекомендации по купанию младенца с кровоточащим пупком
Если кровоточит пупочная ранка у новорожденного, мыть его нужно аккуратно, соблюдая определенные правила.
- Перед купанием ванна обрабатывается антисептическим средством.
- Используют обязательно кипяченую, охлажденную до 37 °C воду.
- В нее можно добавить немного марганцовки – до светло-розового цвета, не больше 1,5 г перманганата калия. При этом нужно проследить, чтобы все кристаллы растворились воде.
- Желательно также добавить в ванну отвар антисептических трав – ромашки, череды. Рецепт его приготовления следующий: 3 столовые ложки сухой травы заливают 0,75-1 л кипяченой воды, доводят до кипения и кипятят на малом огне около 15 минут, после чего процеживают.
- Младенец в ванной должен лежать на спине. Вода не должна покрывать пупочную область. Нужно следить, чтоб на нее не попадали брызги.
После купания тело малыша нужно хорошо просушить и провести стандартную процедуру обеззараживания пупка.
Чего делать нельзя
Нельзя заклеивать кровоточащую ранку пластырем
Иногда мамы пытаются обрабатывать пупок, исходя из собственного опыта лечения ран, используя не только медикаментозные препараты, но и народные средства. Делать это не рекомендуется, самостоятельное лечение вместо пользы можно принести вред. В частности, нельзя делать следующее:
- Накладывать на пупок повязку или заклеивать ранку пластырем. Нехватка воздуха препятствует высыханию пупка, создает условия для развития патогенных микроорганизмов.
- Мочить ранку. Можно на время вообще отказаться от купания, заменив его обтиранием влажными салфетками.
- Мириться со слишком долгим заживлением. Если ранка не заживает дольше месяца, необходимо обратиться к врачу. Непринятие мер может привести к опасной инфекции, в самом худшем случае – к сепсису. Наиболее опасные бактерии, которыми может инфицироваться малыш со слабым иммунитетом – золотистый стафилококк.
- Применять по своей инициативе другие способы лечения, какими бы эффективными они не считались.
- Использовать народные средства – за исключением тех, которые разрешил врач.
- Раздражать ранку слишком частым вмешательством в процесс заживления. Обеззараживание и чистку пупка нужно проводить не чаще 3 раз. Оптимальное количество – два раза. В конце заживления можно ограничиться одной обработкой в сутки.
- Использовать мази и кремы.
Ассортимент применяемых антисептиков расширять не нужно. Известный педиатр Комаровский считает, что использование антисептических препаратов должно быть сведено к минимуму. В большинстве случаев для заживления ранки достаточно детского мыла и ватного тампона.
Профилактические меры

Температура воды при купании должна быть 35-37 градусов
Чтобы предотвратить возникновение проблем с пупком малыша, нужно придерживаться нескольких несложных правил.
- Перед уходом за ребенком маме нужно мыть руки с мылом.
- Купать малыша нужно только в кипяченой воде, охлажденной до комфортной температуры – 35-37 °C. Добавлять в воду обеззараживающие или иного действия растворы – марганцовку, отвары трав – нужно только после консультаций с врачом, который знаком с анамнезом младенца.
- Вытирать малыша после купания нужно с осторожностью. Воду в области пупка следует удалять не вытирающими, а промакивающими движениями. При этом нельзя оставлять тело мокрым. Влажность способствует размножению бактерий, и ухудшает условия заживления пупочной ранки.
- Очень полезны воздушные ванны. Кожа должна свободно «дышать». Летом это не создает проблем, а вот зимой нужно постараться избежать переохлаждения. Оно не менее опасно, чем перегрев и потливость.
- Выбирая подгузники, колготки и ползунки нужно уделить внимание их размеру. Одежда не должна быть слишком тесной в области пупка, чтобы не натирать ранку. Обязательное требование – немедленная замена мокрых памперсов, чтобы не допустить размокания и воспаления пупка. После стирки одежду малыша нужно обязательно проглаживать.
Нельзя касаться пупочной ранки посторонними предметами, которые могут быть нестерильными. Ватные палочки, не пропитанные антисептическим раствором, тоже считаются нестерильными.
nogostop.ru
Дорсопатия грудная – Дорсопатия – что это такое, как распознать и лечить патологию шейного, грудного и поясничного отделов спины?
Дорсопатия грудного отдела: симптомы, методы лечения, профилактика
В понятие дорсопатия входят все нарушения, касающиеся спины. Они могут затрагивать костную ткань позвонков и межпозвоночные диски, мышцы и спинной мозг. Факторов возникновения таких нарушений достаточно много. Самые распространенные из них — это малоподвижный образ жизни и нарушения осанки. Что нужно делать, чтобы никогда не столкнуться с дорсопатией, как остановить дегенеративные процессы в спине и как вылечить патологию — узнаете из этой статьи.

Главным в формировании заболеваний позвоночника является возрастной фактор. Чтобы понять механизм развития нарушения, стоит подробней рассмотреть строение позвоночника.
Его структуру составляют позвонки и межпозвоночные диски. В структуру межпозвоночных дисков входит гибкое ядро и окружающее его костное кольцо. За счет дисков позвоночника, а именно способности ядра сжиматься и перемещаться внутри кольца, позвоночник может двигаться. При этом сами позвонки не имеют способности к сгибанию.

Когда тело человека находится в прямом положении, на диски оказывается давление со стороны позвонков. Их высота уменьшается. Особенно такой статичной компрессии подвергаются позвонки грудного отдела позвоночника. Этот отдел наименее подвижен, что ухудшается возможным нарушением осанки, при котором сдавливание дисков увеличивается.
Во время длительного пребывания в горизонтальном положении структура дисков позвоночника восстанавливается. С возрастом способность к восстановлению высоты дисков снижается. Регенеративные процессы во всех системах организма замедляются, количество влаги, из которой на 80% состоит ядро диска, уменьшается.
На первой стадии образуется патологическое уменьшение высоты диска. Если на этой стадии не было начато лечение, наступает следующий этап заболевания. На этом этапе уменьшение высоты диска настолько велико, что позвонки начинают соприкасаться, ущемляя сосуды и нервы.
При сильном сдавливании диска позвоночника его ядро может образовать выпячивание наружу, а вышедший за пределы кольца фрагмент отделяется и выпадает. Если на любой из стадий дорсопатии не было начато лечение, наступает полное поражение нервной системы.
Проявления дорсопатии грудного отдела могут меняться в зависимости от стадии заболевания.

Симптомы в зависимости от стадии дорсопатии:
- На первой стадии симптомы могут быть незначительны. Это легкие, фоновые боли, которые могут быть списаны больным на усталость. Зачастую такие симптомы не являются причиной обращения к врачу.
- На этом этапе позвонки грудного отдела начинают соприкасаться. В результате боль приобретает постоянный характер, отдает в грудину, усиливается во время длительного пребывания в одном положении. Нередко боль в грудном отделе позвоночника можно спутать с симптомами болезней органов грудной клетки.
- Когда в дисках позвоночника образуется грыжа, она воздействует на спинной мозг, сосуды и нервы, идущие от него. Может нарушиться работа рук, наблюдается онемение, ощущение “мурашек”.
- Может наступить паралич конечностей, наблюдаются головокружения и мигрени.
При обнаружении малейших болей в грудном отделе позвоночника стоит обратиться к врачу и начать лечение. Чем запущенней стадия, тем сложнее терапия и длительней период реабилитации.
Так как под дорсопатией понимают целый комплекс заболеваний, остеохондроз входит в это понятие. Для остеохондроза характерно образование костных наростов на позвонках в участке патологического сжатия диска. Это естественная реакция организма. Таким образом он пытается ограничить подвижность позвонков и снизить их давление на диски позвоночника. Также к данной группе можно отнести сколиоз, кифоз, суставной артроз, остеопороз.
В зависимости от характера пораженных тканей дорсопатию можно разделить на типы. Первый тип — мышечная дорсопатия. Для нее характерна мышечная миалгия, нарушение кровообращения в мышцах, спазм и воспаление. Деформирующий тип характеризуется нарушением стабильности позвонков, без затрагивания нервов. Дискогенный тип характеризуется появлением грыж, протрузий, защемлением нервных корешков.
Так как дорсопатия затрагивает все виды тканей, причин возникновения у нее несколько.

Причины:
- возраст. После 30-35 лет замедляются естественные процессы регенерации тканей, что снижает устойчивость позвонков и дисков в грудном отделе;
- нарушения осанки. Причиной может быть сколиоз, кифоз, лордоз в разных формах. При искривлении позвоночника нагрузка на позвонки распределяется неравномерно, одни позвонки зажаты сильнее других. При этом тонус мышц, поддерживающих позвоночник, также нарушен, что вызывает спазмы, растяжение, нарушение кровообращения;
- неправильное питание. Нехватка витаминов и аминокислот приводит к нарушению обмена веществ, от чего страдает и костная система;
- неправильные физические нагрузки. Неправильная техника выполнения большинства упражнений, некорректная работа с тяжестями вызывает смещение позвонков, растяжение мышц, что стимулирует дистрофию дисков;
- избыточный вес. Большая масса тела создает высокую нагрузку на опорно-двигательный аппарат;
- малоподвижный образ жизни. Этот фактор является причиной многих нарушений. При длительном пребывании в статичном положении человек может не замечать неудобного положения и боли в грудном отделе. В результате формируется искривление позвоночника. Также снижается кровообращение, а значит и питание тканей;
- инфекционные заболевания. Многие системные инфекции, такие как туберкулез или болезнь Бехтерева, способны поражать тела суставов. Это приводит к сложным нарушениям позвоночника в грудном и других отделах;
- травмы. Резкие удары способны нарушить структуру позвоночника, разрушить позвонки, что требует дальнейшего длительного лечения.
Большинство перечисленных факторов встречаются в жизни современного человека. Поэтому важно знать о мерах профилактики и способах лечения дорсопатии грудного отдела.
Постановка диагноза начинается с осмотра у врача. Для диагностики необходимо посетить фтизиатра при подозрении на костный туберкулез. Инфекционист поможет определить наличие инфекционного спондилита. При подозрении на ревматоидный артрит стоит посетить ревматолога. Также причиной может быть онкология. Поэтому важно посетить онколога.

Врач проводит опрос пациента, ощупывает грудной отдел спины, чтобы выявить наиболее болезненные точки. Также дополнительно назначается аппаратная диагностика.
Методы диагностики:
- рентгенография. Позволяет оценить состояние костных тканей, смещение позвонков, уменьшение межпозвонкового пространства. Методика неэффективна при диагностике грыж и новообразований;
- МРТ. Позволяет диагностировать спондилез, грыжи, защемление нервов и сосудов, онкологию.
Дорсопатия может быть инфекционной и развиваться по причине туберкулеза, болезни Бехтерева, гнойно-некротических процессов. Поэтому может потребоваться ряд лабораторных анализов.

Физиотерапевтические методики позволяют получить положительный результат без побочных эффектов. Воздействие различных излучений и волн позволяет снять боль, восстановить кровообращение, удалить мышечный спазм, уменьшить отек. Также при использовании физиотерапии усиливается эффект медикаментов, что позволяет получить выраженный лечебный эффект при пониженной дозировке.
Виды физиотерапии:
- электрофорез. Воздействие на пораженные точки грудного отдела небольшими разрядами тока. Это снимает спазм, усиливает кровообращение, нагревает ткани. Противопоказанием является наличие кардиостимулятора и металлических имплантатов в теле;
- магнитотерапия. Для процедуры используется два магнитных индуктора. Их располагают с двух сторон позвоночника в грудном отделе. Это позволяет осуществить микромассаж тканей;
- детензор терапия. Предполагает вытяжение позвоночника под весом тела человека. Это позволяет освободить место между позвонками для восстановления нормальной структуры межпозвонковых дисков;
- вибрационный метод. Оказывает микростимуляцию в грудном отделе. Проводится при отсутствии острых болей.
Физиопроцедуры назначаются врачом после диагностики. Методики имеют некоторые противопоказания: беременность, онкология, сердечная недостаточность, нарушения работы печени и почек, местные воспаления.

Если болезнь находится на начальной стадии, лечение может быть произведено при помощи консервативной терапии. Если подобрать правильный курс лечения и следовать ему, то дорсопатия полностью излечивается. Существует целый список методик лечения. К ним относится медикаментозная терапия, массаж, ЛФК, восточная медицина.
Медикаментозная терапия
Для лечения и снятия симптомов дорсопатии используются НПВС для купирования болевого синдрома и уменьшения воспаления. Миорелаксанты необходимы для снятия мышечного спазма, чтобы восстановить кровообращение. Для уменьшения отека используются диуретики. Также полезным будет назначение успокоительных, так как при наличии постоянных болей человек становится нервным, наблюдаются проблемы со сном.
Лечебная физкультура
Существует целый комплекс упражнений, которые можно выполнять самостоятельно для лечения дорсопатии грудного отдела. Все упражнения нужно выполнять аккуратно, при наличии сильных спазмов необходимо отказаться от физических нагрузок. Также тренировки не выполняют при обострении, когда чувствуется сильная боль, есть головокружение и повышенная температура.
Упражнения:
- Возьмитесь руками за опору перед собой на уровне груди. Медленно присаживайтесь, сгибая колени. При этом тело и руки образуют прямую линию. Вы должны чувствовать как вытягивается позвоночник.
- Сядьте на стул, положите руки на затылок. Прогнитесь в грудной клетке, посмотрите вверх. Выгните спину в обратную сторону.
- Сядьте ровно на в меру жесткую поверхность, сведите лопатки максимально близко.
- В положении сидя на стуле выполняйте движения руками, имитируя греблю.
- Лежа на животе, расставьте руки в стороны. Постарайтесь максимально высоко поднять их через стороны.
Массаж
Воздействие на грудной отдел спины помогает восстановить кровообращение, снять спазмы с мышц. Также массаж способствует высвобождению места между позвонками и обеспечивает втяжение грыжи.
Техника массажа должна быть правильной. Только легкое воздействие на околопозвоночные мышцы без задействования самих позвонков, так как можно усугубить их разрушение. Чтобы усилить лечебный эффект можно дополнительно использовать согревающую мазь.
Восточная медицина
Для лечения дорсопатии используется йога и акупунктура. Асаны йоги помогают постепенно, без излишних нагрузок восстановить состояние грудного отдела позвоночника. Акупунктура — воздействие на специальные точки на спине при помощи игл. Это помогает стимулировать энергетические центры, что способствует снятию боли и ускорению восстановления тканей. Иглоукалывание проводится только специалистами.
Также для эффективного лечения нужно создать правильные условия. Организуйте подходящее спальное место. Матрас должен быть ровным и в меру твердым. Можно купить ортопедическую модель с “умной” пеной, независимыми пружинами или кокосовой койрой. Подушка должна быть невысокой, можно использовать валик, который подкладывается под шею. Такое спальное место помогает держать позвоночник в анатомически правильном положении во время сна.
Дорсопатия грудного отдела позвоночника — распространенный вид патологии. Большое количество факторов, которые встречаются в повседневной жизни, способны вызывать заболевания позвоночника. Наиболее эффективным средством для лечения или профилактики дорсопатии является массаж и лечебная физкультура.

Тренажер-массажер Древмасс разработан для лечения заболеваний позвоночника. Это простая конструкция, которая подойдет для домашнего использования. Тренажер состоит из деревянной рамы с установленными в нее гладкими роликами. Для тренировки нужно лечь спиной на тренажер, зафиксироваться за ручки и выполнить несколько прокатов спиной. Ролики имеют разные диаметры, что обеспечивает массажный эффект разной интенсивности. В комплект входит активный ролик большего диаметра, который необходим для наиболее интенсивного воздействия на самые пораженные участки спины. Его можно установить в области шейного, грудного или поясничного отдела, чтобы получить глубокий массаж.
Преимуществом тренажера Древмасс является то, что тренировки на нем сочетают и лечебную физкультуру, и массаж. При этом все выполняется в домашних условиях.
Какой эффект оказывает тренажер:
- глубокий массаж околопозвоночных мышц;
- снятие спазмов;
- активизация кровообращения;
- вытяжение позвоночника.
Тренажер будет эффективен в качестве профилактики заболеваний спины, а также для лечения остеохондроза, радикулита, сколиоза, грыж.
Регулярные занятия с тренажером-массажером Древмасс помогут вам полностью избавиться от дорсопатии.
С пожеланием здоровья,
Ваша команда Drevmass
Заказать звонок
что это такое, лечение, симптомы

 Дорсопатия грудного отдела позвоночника относится к группе заболеваний, при которых происходит износ хрящей, межпозвоночных дисков и соединительной ткани.
Дорсопатия грудного отдела позвоночника относится к группе заболеваний, при которых происходит износ хрящей, межпозвоночных дисков и соединительной ткани.
Термин «дорсопатия» включает в себя несколько взаимосвязанных болезней (остеохондроз, спондилез, грыжи, протрузии и тому подобное).
Недуг не связан с заболеваниями органов грудного отдела, износу подвергаются только различные отделы позвоночного столба.
Болезнь может долго никак себя не проявлять, во многих случаях диагностируется случайно при обследовании организма при других проблемах.
Встречается не часто, вовремя назначенное лечение позволяет избавиться от неприятных ощущений в позвоночнике.
Что это такое?
Дорсопатия – заболевание, характеризующееся дегенеративно-дистрофическими изменениями в грудном отделе позвоночника. Так как грудной отдел малоподвижный, то изменения в нем происходят редко и обнаружить их тяжело. Боли появляются в запущенных случаях. Чаще всего дорсопатия характерна для шейного и поясничного отдела.


Клиническая картина
Пациент обращается с жалобами в области груди, нижней части спины. Может жаловаться на боли в области сердца, на скованность движений. Врач в первую очередь проводит визуальный осмотр, выявляет место локализации болевых ощущений.
Дается направление на прохождение диагностики на КТ, МРТ. После расшифровки снимков пациенту назначается лечение, выписываются необходимые лекарства, подбираются упражнения для облегчения боли, в тяжелых случаях больного готовят к операции.
Классификация
Международная классификация болезней подразделяет дорсопатию на несколько групп:
- Деформирующая дорсопатия. Проявляется в изнашивании хрящевых тканей, смещении позвонков. При этом не происходят негативные изменения в фиброзном кольце межпозвоночных дисках. Боль умеренная;
- Дискогенная дорсопатия. Изменению подвергаются межпозвоночные диски, появляются протрузии, грыжи. Характеризуется сильной болью, отдает в разные отделы груди. Появляется скованность в движениях, в некоторых случаях боль может причинять глубокий вдох;
- Спондилопатия. Причиной являются воспалительные процессы в позвоночнике. Боль ноющая, при дальнейшем развитии заболевания болевые ощущения могут быть острыми.


По продолжительности заболевания:
- Подострая форма. Прошло менее 3 недель с начала воспалительных процессов;
- Острая форма. Заболевание длится от 3 недель до 3 месяцев;
- Хроническая форма. Дорсопатия длится больше 3 месяцев.
Распространенность, значимость
Дорсопатия грудного отдела включает в себя несколько заболеваний, поэтому сразу обнаружить и понять, дорсопатия это или нет сложно. В основном она определяется при других проблемах позвоночника.
При современном, малоподвижном образе жизни проблемы с позвоночным столбом фиксируются часто, в части случаев подтверждается дорсопатия, поэтому начинать лечить любые заболевания позвоночника необходимо на ранних этапах, чтобы они не переросли в хроническую форму и не причиняли боль пациенту.
Видео: “Что такое дорсопатия?”
Факторы риска, причины
Дорсопатия может возникать по нескольким причинам.
Некоторые из них:
- Малоподвижный образ жизни;

 Неправильное питание. Злоупотребление жирами, особенно транс-жирами приводит к их накоплению и появлению неприятных, болезненных ощущений;
Неправильное питание. Злоупотребление жирами, особенно транс-жирами приводит к их накоплению и появлению неприятных, болезненных ощущений;- Опухоли позвоночника. При прогрессировании опухолевое образование начинает причинять боль, давить на межпозвоночные диски, они в свою очередь могут защемлять нервные окончания, что приводит к появлению резкой боли;
- Травмы позвоночника. Если вовремя не вылечиться, повреждения переходят в хронический характер;
- Инфекции;
- Курение табака. При курении нарушается процесс кровообращения. Межпозвоночные диски и хрящевая ткань не получают в полной мере необходимые им вещества, начинаются воспалительные процессы;
- Искривление позвоночного столба – сколиоз, кифоз, лордоз.
Людям, занимающимся тяжелым физическим трудом, спортсменам силовых видов спорта нужно уделить пристальное внимание к здоровью позвоночника. Пожилые люди, в силу старения организма входят в группу риска.
Если в семье несколько человек имели заболевания, связанные с деформацией позвоночного столба, то риск появления и развития болезни у здорового члена семьи повышается.
Постоянное пребывание в холоде, в местах с повышенной влажностью повышают риск развития дорсопатии.
Последствия
Диагностирование на поздней стадии или отсутствие лечение может привести к серьезным последствиям.
Боль будет становиться сильнее, переходить в хроническую форму, дегенеративно-дистрофические процессы будут проходить с большей силой. Может возникнуть сначала небольшое онемение конечностей, участков кожи, а затем привести к полному онемению и недееспособности больного.
В тяжелых случаях помочь может только вмешательство хирургов.
Симптомы, методы диагностики
Симптоматика дорсопатии грудного отдела позвоночника:
- Пациент жалуется на резкую боль в области груди;
- Грудной отдел становится ограничен в движении, тяжело повернуться, нагнуться;
- Кроме острой боли может появиться ноющая боль в области сердца, которую пациент принимает за проблемы в сердечной системе;
- При поражении нижних отделов груди появляется боль в тазовой области, визуально видно изменение походки;
- При глубоком вдохе, кашле, чихании боль усиливается;
- В некоторых случаях у больного наблюдается нехватка кислорода. Он не может полностью вздохнуть. Такая проблема приводит к недостаточному снабжению кислородом мозга, что чревато для всего организма;
- При локализации боли в шейно-грудном отделе появляется сильная головная боль, онемение рук;
- При физической нагрузке боль становится ещё сильнее.
При обнаружении у пациента хотя бы одной из возможных причин врач дает направление на рентгенографию грудного отдела. Снимки покажут изменения, происходящие в позвоночном отделе, помогут выявить степень разрушения межпозвоночных дисков.
МРТ и КТ помогают детальнее рассмотреть нужный отдел позвоночника, увидеть возможные разрушения мягких тканей, предупредить развитие протрузий и межпозвоночных грыж.
Результаты анализа крови позволяют специалисту судить о наличии воспалительных процессов в организме.
Больше материала по теме:Лечение
Курс лечения состоит из приема индивидуально подобранных лекарств, посещения массажного кабинета, выполнения упражнений, направленных на улучшение кровоснабжения, повышения тонуса мышечного корсета.
В тяжелых ситуациях выходом является хирургическое вмешательство.
Препараты
Следующий факт
Прием лекарств направлен на снижение болевых ощущений.

 Врач выписывает нестероидные противовоспалительные препараты. Они позволяют снизить боль до минимально возможного уровня. Пример препаратов: «Нимулид», «Апонил», «Ксефокам».
Врач выписывает нестероидные противовоспалительные препараты. Они позволяют снизить боль до минимально возможного уровня. Пример препаратов: «Нимулид», «Апонил», «Ксефокам».Для улучшения кровоснабжения пропивается курс препаратов, в составе которых имеется никотиновая кислота. Пример: «Никотиновая кислота-Виал», «Никотиновая кислота-Буфус».
После снятия болевого синдрома назначают препараты, содержащие хондроитин и глюкозамин, которые восстанавливают структуру хрящевой ткани. Примеры препаратов: «Мукосат», «Артрадол», «Алфлутоп».
Для расслабления напряженных мышц врач назначает препараты-миорелаксанты. Пример возможных лекарственных препаратов: «Тизанил», «Тизалуд», «Баклосан».
Препараты назначает исключительно врач, он определяет необходимую дозировку и продолжительность курса. Самостоятельно принимать лекарства нельзя, есть риск развития побочных действий.
Хирургическое лечение
Метод применяется редко, в сложных и запущенных случаях. Во время операции удаляется либо грыжа, либо протрузия. Существуют методы малоинвазивной хирургии, направленные на минимальное повреждение кожных покровов и снижающие время послеоперационного восстановления.
После операции пациент некоторое время проводит в стационаре под наблюдением врачей.
Упражнения лечебной гимнастики
Комплекс упражнений направлен на улучшение кровообращения, поддержания тонуса в мышцах. Улучшается обмен веществ, снижается нагрузка на межпозвоночные диски.
Упражнения подбирает врач лечебной физкультуры. Все движения выполняются без рывков, в спокойном темпе. При появлении болевых ощущений следует сразу же прекратить выполнять упражнение.


Массаж
Процедура массажа позволяет снять спазм в мышцах, улучшить циркуляцию крови к тканям, окружающим позвоночный столб.
Процедура длится 10-15 минут. Специалист должен плавно массировать больной участок позвоночного столба. Продолжительность и количество сеансов подбирается индивидуально.
Лечение в домашних условиях
Дома можно применять разогревающие мази, лучше предварительно проконсультироваться у лечащего врача. При появлении боли применять лекарства, снижающие болевые ощущения.
Профилактика
Регулярные занятия спортом способны укреплять мышцы, в том числе ответственные за поддержание позвоночного столба в нормальном положении.
Следует отказаться от чрезмерных физических нагрузок.
Пересмотреть рацион питания. Включать больше витаминов, макро и микроэлементов, моно и полиненасыщенных жирных кислот. Ограничить употребление жирных продуктов, копченых, соленых.
Так как дорсопатию тяжело выявить на ранних стадиях, то наилучшим вариантом будет своевременное и регулярное прохождение диагностики.
Видео: “Упражнения для грудного отдела позвоночника”
Прогноз выздоровления
Своевременное лечение избавляет пациента от мучивших его болей. Спустя несколько месяцев человек возвращается в нормальный ритм жизни. Главным условием является ранняя диагностика, чем раньше выявлена причина и назначено необходимое лечение, тем скорее пациент сможет избавиться от недуга.
Заключение
Дорсопатия грудного отдела позвоночника – заболевание, встречающееся не так часто, как другие болезни позвоночного столба, но, как и любой недуг, дорсопатия склонна к развитию, если не заниматься её лечением.
Ряд правил поможет избежать появления боли и позволит сохранить здоровье позвоночника:
- При обнаружении хотя бы одного симптома, характерного для дорсопатии немедленно обращаться к врачу;
- Исключить тяжелые нагрузки на позвоночный столб;
- Регулярно заниматься спортом;
- Периодически проходить диагностику организма;
- Не заниматься самолечением;
- Не терпеть боль;
- Сбалансировать рацион питания.


Мануальный терапевт, Невролог, Остеопат
Занимается диагностикой больных в области травматологии и ортопедии. Читает рентгеновские снимки, а также проводить консервативное лечение остеохондроза и протрузий дисков позвоночника с помощью мануальной терапии.Другие авторыКомментарии для сайта Cackle
Дорсопатия грудного отдела позвоночника: лечение, причины, симптомы
Заболевания позвоночника, связанные с его дегенеративными изменениями или другими нарушениями структуры позвонков или дисков, объединяет понятие «дорсопатия».
Дорсопатия грудного отдела позвоночника не исключение. Однако стоит отметить, что на этот участок хребта приходится намного меньше нарушений, чем, например, на сегменты поясничного отдела.
Тем не менее нарушения в позвонках грудного отдела могут стать причиной так называемой деформирующей, вертеброгенной или дискогенной дорсопатии.
К первому виду относятся заболевания дегенеративно-дистрофического характера: остеохондроз, спондилез, спондилоартроз.
Ко второму – инфекционные заболевания, которые затрагивают костную ткань позвонков:
- сифилис, туберкулез, остеомиелит, остепороз;
- опухоли доброкачественного и злокачественного характера;
- травматическое нарушение целостности.
Дискогенная дорсопатия грудного отдела позвоночника возникает при различных стадиях образования грыжи межпозвонковых дисков.
Деформирующие заболевания
Симптомы дорсопатии чаще всего связаны с развитием остеохондроза этого отдела, то есть с дегенеративными изменениями хрящевых прокладок между костными сегментами хребта и изменениями в телах самих позвонков. Причинами развития такого состояния является возрастное ухудшение трофики тканей, избыточная нагрузка на позвоночник, врожденная предрасположенность, нарушение осанки.
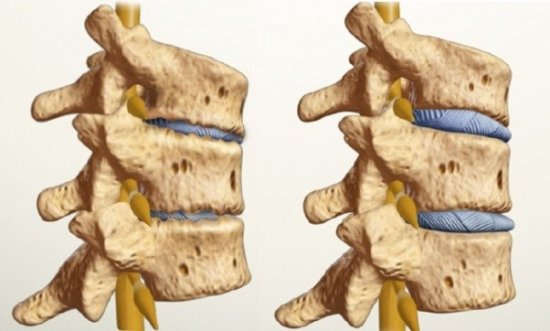
Остеохондроз (дистрофия межпозвонковых хрящей) – главная причина дорсопатии грудного отдела
Визуально шейно-грудная деформирующая дорсопатия проявляется как различные искривления этого отдела. Например, увеличение грудного кифоза, когда на спине формируется «горб» или его искривление в боковой плоскости – сколиоз. Такие деформации обусловлены уменьшением плотности костной ткани или истиранием межпозвонковых дисков, спастическим напряжением мышц при неправильной позе.
Дорсопатия при остеохондрозе определяется снижением высоты хрящевых прокладок, склерозом запирательных пластинок, разрастанием костяных наростов в виде «клюва» по краям позвонков, локальным сдвигом соседних сегментов. Уменьшение межпозвонкового промежутка приводит к возникновению ряда нарушений. Как правило, они ассоциированы с определенным участком позвоночника, в котором происходит дегенерация.
Защемление соприкасающимися частями позвонка корешков спинномозговых нервов в сегменте Тh2-Th4 (первый – третий грудной позвонок) обуславливает трудности дыхания и даже астму. Нарушение во втором сегменте влияет на функционирование сердца, может давать боль, похожую на кардиальную. Дорсопатия на уровне Тh 4 -Тh 5 влияет на деятельность печени и желчного пузыря, шестой-седьмой сегменты оказывают влияние на желудок и развитие гастрита. Патология в девятом позвонке связана с нормальным функционированием почек, нижние грудные сегменты влияют на здоровье кишечника, а последний двенадцатый – на здоровье репродуктивной системы.
На фоне уменьшения толщины межпозвонковых дисков развиваются и другие повреждения позвоночника, например, спондилез.
Он характеризуется образованием защитных костяных наростов в местах соприкосновения тел позвонков или на их суставных поверхностях. Отложения кальция со временем приобретают большие размеры. Они выходят за пределы позвонка и могут срастаться с остеофитами смежных сегментов. В результате позвоночник теряет свою подвижность, происходит компрессия кровеносных сосудов, нервных окончаний и спинного мозга. Случаются постоянные головные боли или боли в задней части шеи, звон в ушах, головокружение, присутствует утренняя скованность движений, пока человек не «расходится».
«Клювы» по краю позвонков при спондилилезе
Симптоматика спондилеза обоснована разрастанием костно-хрящевых наростов внутрь спинномозгового канала и раздражением позвоночного нерва и позвоночной артерии.
Постепенное изнашивание шейных позвонков имеет необратимый характер. Этот вид дорсопатии чаще всего имеет травматическую причину, встречается у профессиональных спортсменов, которые связаны с физическими перегрузками.
Остеохондроз и сопутствующее ему воспаление межпозвонковых фасеточный суставов (спондилоартроз) способствуют смещению сегментов хребта относительно друг друга в передне-заднем направлении. Это явление называется спондилолистез. В грудном отделе оно случается очень редко и больше присуще поясничному. Но смещение позвонка однозначно дестабилизирует всю конструкцию позвоночного столба и вызывает симптомы дорсалгии.
Вертеброгенная дорсопатия
Болевой синдром в грудном отделе обычно имеет вертеброгенное происхождение и связан с артрозом дугоотростчатых и реберно-позвоночных суставов (болезнь Бехтерева). Также у грудных позвонков намного чаще, чем у поясничных или шейных, случается посттравматическое обызвествление, которое является причиной нарушения подвижности позвонков. Наиболее уязвим двенадцатый, самый нижний грудной сегмент. Вокруг него происходят биомеханические сложные движения – вращения, изгибание позвоночного столба.
Самая частая причина травматической дорсорпати ГОП – компрессионный перелом Th22 . Происходит сдавление тела позвонка смежными структурами и резкое уменьшение его высоты. Если компрессионный перелом локализован в задней плоскости, то высока вероятность повреждения спинного мозга и развития пареза или паралича тела пониже этой точки.
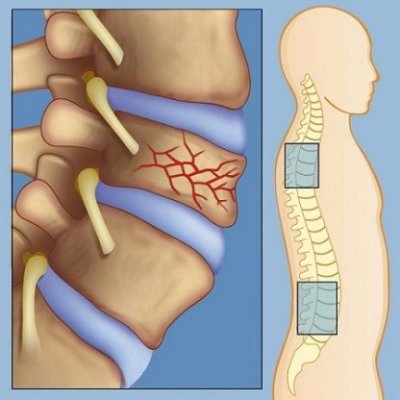
Компрессионные переломы чаще всего происходят в грудном и поясничном отделе
Позвоночник в месте перелома в результате клиновидного сплющивания сегментов приобретает деформацию в виде горба или другого выраженного искривления.
Повреждение сегментов грудного отдела с компрессией спинного мозга приводит к появлению головной боли, тошноты со рвотой, ощущению удушья, нарушению дыхания и сердечной деятельности, онемению верхних или нижних конечностей.
Возрастные изменения в костной ткани позвонков (остеопороз) также характеризуются снижением их плотности и высоты. Особенно актуально развитие вертоброгенной дорсопатии этой этиологии для женщин с менопаузой, после гистерэктомии, для людей с алиментарной недостаточностью кальция, нарушением минерального обмена, дефицитом витамина Д и тяжелыми физическими нагрузками. Остеопороз грудных сегментов дает постоянные неинтенсивные боли ноющего характера, которые обостряются при сокращении диафрагмы (кашель, смех), заметное уменьшение роста, развитие сутулости или других деформаций позвоночника.
Читайте также:
Дискогенная дорсопатия
Грудной отдел хребта малоподвижен и ограничен в движении за счет дополнительной фиксации ребрами к грудине, поэтому грыжи дисков происходят намного реже. При этом боковые выпячивания по частоте возникновения уступают задним. Соответственно, корешковый синдром и радикулопатия развиваются реже. Значимые проявления возникают, когда размер образования начинает превышать 3 мм. В этом отделе превалируют медиальные грыжи, которые вызывают компрессию спинного мозга и симптомы миелопатии. Она проявляется вялым парезом рук, онемением, подергиванием, миотрифией, спастическим синдромом. В конечностях больше заметно расстройство двигательной функции, чем чувствительности.
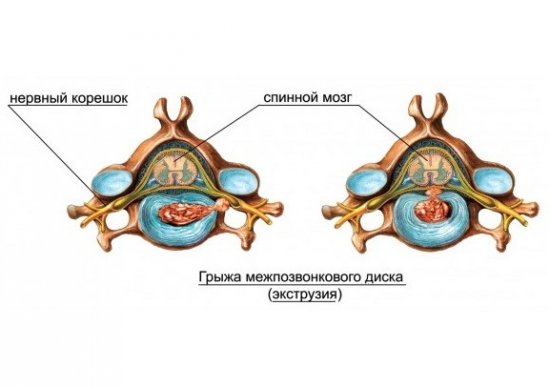
Образование грыжи – причина дискогенной дорсопатии
Лечение
Лечение дорсопатии грудного отдела позвоночника основывается на установлении точной причины. В некоторых случаях требуется участие специалистов узких направлений:
- фтизиатра – при костном туберкулезе;
- инфекциониста – у пациентов с инфекционным спондилитом;
- ревматолога – при ревматоидном артрите или анкилозирующем спондилите;
- онколога – при выявлении опухоли.
В большинстве случаев дорсопатия грудного отдела лечится по общепринятой схеме под надзором врача-невропатолога или ортопеда.
Прежде всего рекомендуется создать покой для грудного отдела позвоночника – постельный режим, твердый щит под спину, возможно, специальный корсет, ограничение двигательной активности.
В период ремиссии рекомендуется выполнять комплекс ЛФК для улучшения кровоснабжения, расслабления мышц, увеличения подвижности позвоночника
В фазу обострения на первое место выходят препараты с анестезирующим и противовоспалительным действием: Диклофенак, Мелоксикам, Ибупрофен.
Поскольку постоянная боль в груди может изматывать пациента и ухудшать качество его жизни, то допустимо назначение транквилизаторов и успокоительных препаратов (Диазепам, Зопиклон).
Если дорсопатия вызывает выраженный рефлекторный спазм мускулатуры, окружающей позвоночник, то применяются миорелаксанты (Мидокалм, Сирдалуд) в таблетках или в виде инъекций.
Местно для уменьшения явлений дегенерации межпозвонковых дисков можно применять мази Хонроксид 5%, Хонроитин сульфат 5%.
При неврологической симптоматике (миелопатии) необходимо назначать препараты для восстановления функции нервных волокон: витамины группы В (Нейромультивит, Магния лактат в сочетании с Пиридоксином), лекарства, улучшающие микроциркуляцию (Пентоксифиллин).
Острая боль, возникающая в грудном отделе, может быть купирована так называемыми блокадами – введение кортикостероидов (Дексаметазон) в комплексе с местными анальгетики (Прокаин, Новокаин) по бокам позвоночника для обезболивания корешков спинномозговых нервов.
Физиотерапия подразумевает сухое и подводное вытяжение, иглоукалывание, массаж, электрофорез, озокерит.
При грудной дорсопатии редко требуется хирургическое вмешательство, большинство случаев можно контролировать консервативными методами
При необходимости операция может быть проведена из заднего доступа микрохирургическим или эндоскопическим способом. Чаще всего операция требуется для удаления грыжи, опухоли, костных осколков, устранения компрессии нервов или стеноза спинного мозга.
При дорсопатии грудного отдела терапия направлена на замедление дегенеративных процессов, устранение болевого синдрома, увеличение подвижности ГОП, устранение двигательных и тактильных расстройств, восстановление трудоспособности пациента.
Дорсопатия грудного отдела позвоночника: симптомы, лечение
В отечественной медицине дегенеративное заболевание грудного отдела позвоночника чаще связывают с остеохондрозом или остеоартрозом, разрушающим хрящевую ткань дисков и суставов. На любом медицинском сайте вы найдете отдельную рубрику, посвященную остеохондрозу. Значительно реже встречается название «дорсопатия», и то обычно с упоминанием, что остеохондроз входит в объединенную этим понятием группу болезней. Какая разница между этими двумя терминами, и чем отличается дорсопатия грудного отдела от остеохондроза?

Симптомы и лечение дорсопатия грудного отдела
Название «дорсопатия» применяется в международной классификации, где ему придается несколько иное значение, чем у нас, из-за чего возникают недопонимания между российскими и зарубежными ортопедами.
В российской ортопедии остеохондроз –
- Заболевание, входящее в группу дегенеративных процессов
- Имеет четыре степени развития
- Заканчивается грыжей, а затем спондилезом (образованием остеофитов)
Остеохондроз и дорсопатия в международной классификации
В международной классификации МКБ-10 остеохондроз — это:
- Одно из проявлений дорсопатии (следовательно, «дорсопатия» — более широкое понятие)
- Относится к заболеваниям костно-мышечных и соединительных тканей позвоночника
- Находится в одной группе «Деформирующая дорсопатия» вместе с такими патологиями, как:
И хотя сегодня во многих отечественных современных учебниках и статьях остеохондроз тоже стали относить к видам дорсопатии, его до сих продолжают отделять от других болезней по причине происхождения (дегенеративный процесс в хряще), а не по своим симптомам.
Почему сегодня нужно знать, что такое дорсопатия?
- Этот термин может вытеснить старые привычные названия. Уже сейчас в истории болезни все чаще можно встретить диагноз — «дорсопатия», вместо радикулита, остеохондроза и т. д. Хотя к точному диагнозу это определение, конечно, не отнесешь
- Название более подходит именно к грудному отделу, так как остеохондроз и грыжи редко бывают здесь, по причине относительной стабильности межпозвоночных дисков грудного отдела. В то же время патологий в этой области позвоночника более, чем достаточно
- Сегодня очень многие люди предпочитают лечиться за рубежом, где врачи привыкли к такой терминологии
Дорсопатия грудного отдела — это целый ряд болезней, связанных именно с позвоночником, а не с органами грудной полости, причем патологические процессы могут быть:
- в костных и хрящевых тканях
- в спинном мозге
- нервных волокнах и сосудах
Причины дорсопатии грудного отдела
Причин может быть очень много:

- Сколиоз грудного отдела
- Спондилоартроз
Грудной отдел позвоночника- хоть и самый неподвижный, но эта неподвижность относительная:- Позвонки укреплены грудной клеткой и действительно ограничены в наклонных движениях, однако ротация позвонков сохранена
- В грудной клетке очень много подвижных суставных соединений из-за крепления ребер к позвонкам, грудине и между собой
Частые неудобные статические позы, переохлаждения и нагрузки приводят к постепенному развитию артроза
- Шейно-грудной остеохондроз
- Травматические повреждения:
- обычные травмы (переломы ребер, подвывихи суставов)
- компрессионный перелом позвонка при остеопорозе
- Мышечный спазм:
Причинами могут быть миозит, простуды, длительные напряжения - Опухоли позвоночника (первичные и метастазы)
- Системные и инфекционные процессы в теле позвонка или его суставах:
- Болезнь Бехтерева
- Ревматоидный артрит
- Туберкулез позвоночника
- Наследственные болезни
- Врожденные позвоночные аномалии
Симптомы и виды дорсопатии грудного отдела
Прежде чем произвести более точную диагностику из такого большого количества возможных вариантов, дорсопатию грудного отдела помещают по симптомам в одну из следующих групп патологий:
- Деформирующие
- Дискогенные
- Спондилиты
- Мышечные дорсопатии
Деформирующая дорсопатия
Это все патологии, приводящие к деформациям и смещениям в позвоночнике, но не затрагивающие наружное кольцо межпозвоночного диска и не сопровождающиеся неврологическими симптомами
- Отличается умеренной и периодической торакалгией (болью в грудном отделе)
- К деформирующей дорсопатии в международной классификации относят
- сколиоз и кифоз
- остеохондроз (не в стадии корешкового синдрома и образования протрузии)
- остеопороз (не в стадии компрессионного перелома)
- первые степени спондилоатроза
Дискогенная дорсопатия
Она сопровождается мощными невралгическими симптомами:

- Боль сильная (дорсаго), переходящая через какое-то время в более умеренную (дорсалгию)
- Обычно односторонняя — в области позвоночника и лопаток
- Ограничивает часто не только движение, но и дыхание
- Отдается в различные части груди и верхние конечности
- Наблюдаются также симптомы парестезии (жжение, онемение, ощущения мурашек) в области груди, лопаток и верхних конечностей
Причины таких симптомов:
- Дисковые протрузии, грыжи и смещения дисков, приводящие к компрессии нервных корешков
Дискогенная дорсопатия наблюдается в грудном отделе редко
Спондилит позвоночника
Спондилит — это воспалительные процессы в позвоночнике, причины которых — различные заболевания и дегенеративные процессы (спондилопатия)
В этом подразделе спондилопатией считаются все дегенеративные заболевания, кроме грыжи.
Это самая широкая группа дорсопатии с явными болевыми неврологическими симптомами:
- Хронические ноющие боли, постепенно становящиеся все сильнее
- При обострении боли жгучие и пульсирующие, следуют по ходу нервных волокон
Причины всех этих явлений:
- Раздражение спинномозговых нервов (механические и воспалительные)
- Рефлекторные симпатические болевые спазмы
Из-за иннервации органов, могут возникать ложные симптомы сердечных болей и болезней органов дыхания — одно из проявлений вегето-сосудистой дистонии в грудном отделе
Грудная дорсопатия с болевым синдромом никогда не может быть из-за болезней внутренних органов
Причинами ее могут быть:
Первичный спондилит по вине инфекционного или системного процессы в тканях позвоночника:
- туберкулезный
- онкологический
- гнойно-некротический
- ревматический
- болезнь Бехтерева

Вторичный спондилит, вызванный механическим воздействием или дегенеративными процессами на поздней стадии:
- Травмы с повреждением позвонков
- Компрессионные переломы
- Поздний спондилоартроз
- Спондилез
- Стеноз позвоночного канала
В то же время дорсалгия (боль в спине) чаще всего связана с органами грудной клетки. Поэтому ставить самим себе диагноз «дорсопатия», если болит грудная клетка, ни в коем случае нельзя:
Предположить дорсопатию на начальном этапе может врач-терапевт, который, убедившись, что боль в спине связана не с органами, а именно с позвоночником, перенаправит больного к ортопеду для вынесения окончательного вердикта
Мышечная дорсопатия грудного отдела
Ее характерный признак — боль в мышцах (миалгия).
Болевым источником могут быть:
- Длительное напряжение или физическая перегрузка мышечной системы
- Миозит (воспаление мышц) в результате переохлаждения
Эти явления способны породить мышечный спазм, сопровождающийся болью — миофасциальный синдром.
Мышечный спазм — наиболее часто встречающаяся дорсопатия в грудном отделе. Сегодня ортопеды его рассматривают как основную причину боли и начало начал всех прочих процессов:
- Хронические мышечные спазмы оказывают влияние на нервы периферической системы, запуская воспалительные процессы в них
- Начинается воспалительная дорсопатия
- Воспалительный процесс из нервных волокон ПНС передается дальше — спинномозговым корешкам
- Начинаются приступы дорсаго и дорсалгии
- Все это очень ограничивает движения и приводит к развитию вначале деформирующей, а затем дисковой дорсопатии
Не путайте обычный миозит и инфекционный. Инфекционный миозит относится к спондилиту позвоночника.
В свою очередь начальная деформирующая дорсопатия может со временем дополниться мышечной патологией:
таким примером может быть сколиоз третьей-четвертой степени, приводящий к повышенному тонусу в определенной группе мышц
Миелопатия при дорсопатии
.Дисковая дорсопатия и спондилиты могут сопровождаться не только корешковым синдромом, но и к миелопатией, если поврежден спинной мозг.
Причинами этому могут быть:
Клиническая картина при этом может быть тяжелой — появляются спинальные симптомы:
- паралич конечностей
- утрата чувствительности кожных поверхностей
- исчезновение рефлексов
- мышечная атония
- нарушение функций мочеполовых и прямой кишки
Лечение грудной дорсопатии
Невозможно назначить лечение, имея только лишь одну запись в медицинской карточке со словом «дорсопатия».
Если есть такая запись, то это означает необходимость проведения полной диагностики:
- Рентгенографии, на основании которой может быть назначено дополнительное обследование позвоночника:
- МРТ или КТ
- Анализы крови и т. д.
Лечение назначается на основании выявленной причины.

Примерные схемы лечения
Нет единой основной схемы лечения дорсопатии — она зависит от обнаруженного заболевания:
- Если это первичный спондилит, то лечить нужно будет вначале саму болезнь позвоночника, будь то бактериальная инфекция, ревматоидный артрит, опухоль или что-то другое
- При дискогенной дорсопатии могут быть применены как консервативные, так и хирургические методы лечения:
- Тракция
- Упражнения на растяжение позвоночника
- Микродискэктомия или операция другого типа
- Ношение ортопедического грудного корсета
- Деформирующая спондилопатия обычно не требует обезболивающего лечения. Назначаются:
- При мышечных спазмах весьма эффективны:
Лечение острой боли при дорсопатии
А вот схема лечения дорсопатии в острый период обычно стандартна:
- Больному на несколько дней предписывают постельный режим
- Выписывают уколы нестероидными средствами, анальгетиками и миорелаксантами
- Обезболивающее лечение можно также проводить и в виде
- лечебных блокад
- внутриполостных инъекций
- наружных средств:
мазей и гелей на основе диклофенака, кетопрофена, капсикама и др.
- Для восстановления хрящей выписываются хондропротекторы на основе хондроитина и глюкозамина
Профилактика дорсопатии
Профилактикой хондропатии являются:
- Взвешенное питание с содержанием:
- коллагена (холодец, морепродукты, рыба, фруктовое желе)
- антиоксидантов (морковь, свекла, петрушка, цитрусовые и др)
- кальция (творог, кефир, молоко)
- ненасыщенных жиров (растительное масло, орехи, миндаль)
- Исключите из диеты:
- канцерогенные продукты (жареные, с консервантами, усилителями вкуса и т. д.)
- тугоплавкие жиры и углеводороды
- сладкие блюда, сдобное тесто
- слишком острое, соленое, копченое
- Наложите умеренные ограничения на кофе и алкоголь
- Два раза в год можно принимать витаминные комплексы с минеральными добавками и аминокислотами
- Полезно также раз в год ездить в санаторий, где проводится талассотерапия и лечебные ванны
Ко всему этому обязательно нужно добавить соответствующий образ жизни:
Активно двигайтесь, не сидите долго в одной позе, занимайтесь спортом — и тогда дорсопатия грудного и любого другого отдела вам не грозит.
Видео: О лечении болевых синдромов
Прежде чем читать дальше, я задам вам оддин вопрос: вы все еще в поисках волшебного прибора, способного с первого раза восстановить суставы, или надеетесь на русский ‘авось пронесет’?
Некоторые успокаивают боль противовоспалительными, обезбаливающими таблетками, мазями из рекламы, ставят блокады, но суставы от этого не вылечиваются.
Единственное средство, которое хоть как-то поможет – Артропант.
Чтобы вы не подумали, что вам втюхивают очередную ‘панацею от всех болезней’, я не буду расписывать, какой это действенный препарат… Если интересно, читайте всю информацию о нем сами. Вот ссылка на официальный сайт.
Дорсопатия грудного отдела позвоночника: особенности и лечение
Дорсопатия позвоночника – комплексное заболевание, которое может развиться в любом его отделе. Иногда поражается, в том числе, и грудной отдел. В этом материале рассказано о том, что такое дорсопатия грудного отдела позвоночника, как она проявляется и как от нее избавиться.
Что это такое?
Под понятием дорсопатия объединяется очень много заболеваний и патологических процессов как воспалительного, инфекционного, аутоиммунного, дегенеративного, травматического и другого характера. Они могут затрагивать сам позвоночных столб, со всеми его составляющими, а также мягкие ткани, располагающиеся близко к нему. Это нервная ткань, мышцы, связки и т. д. Соответственно о грудной дорсопатии говорят тогда, когда патология локализована в области грудного отдела позвоночника.
Это разновидность не является частой. Если на поясничный отдел приходится около 80% всех случаев, то на грудной, шейный, плечевой и копчиковый остальные 20% делятся примерно поровну. Состояние более характерно для пациентов старше 50 лет, так как в этот период становятся более уязвимыми кости, нарушается обмен веществ, и снижается иммунитет. Но, как и многие другие болезни позвоночника, это заболевание стремительно «молодеет» и все чаще встречается у пациентов, не достигших 40 лет.

Код МКБ-10
Это заболевание включено в Международную Классификацию Болезней 10-й редакции. В ней ей присвоены номера М40-М43 для деформирующей патологии, и М50-М54 – для всех остальных (недеформирующих) типов. Для обозначения места локализации патологии на позвоночном столбе используется дополнительная цифра 4 для грудного отдела, и 5 для грудного и поясничного отделов. Так, код М40.4 означает деформирующую дорсопатию грудного отдела.
к содержанию ↑Классификация
Для упрощения диагностики и лечения заболевание классифицируют по разным понятиям.
- Вертеброгенная наиболее распространена. Поражает позвонки;
- Дискогенная распространена куда меньше. Поражает межпозвоночные диски;
- Деформирующая – такая, при которой диски смещаются, оставаясь неповрежденными.
Также выделяют острую, хроническую и подострую формы течения.
к содержанию ↑Симптомы и признаки
Симптомы грудной дорсопатии могут немного отличаться в зависимости от причин, которые ее вызвали. Но имеется следующая закономерная симптоматика:
- Боль в спине, боль за грудиной, она может эродировать в руки, шею, быть интенсивной и не очень;
- Головные боли, головокружения;
- Нарушения работы внутренних органов, как сложности с дыханием;
- Онемение рук;
- Слабость мышц, покалывание в верхних конечностях, гипертонус мышц в них.
Клиническая картина достаточно типичная, хотя диагностика проводится и не по ней.

Причины
Вероятность развития патологии повышают следующие факторы:
- Гиподинамия, сидячий образ жизни;
- Чрезмерные нагрузки на позвоночник;
- Инфекционные, воспалительные, аутоиммунные и другие заболевания позвоночника, не пролеченные вовремя;
- Нарушения осанки;
- Лишний вес;
- Аутоиммунные и эндокринные болезни;
- Неправильное, несбалансированное питание;
- Тяжелые условия труда;
- Вибрации на производстве;
- Вредные привычки.
При наличии одного из факторов патология не возникнет. Но при сочетании нескольких факторов вероятность очень высока.
к содержанию ↑Диагностика
Состояние можно диагностировать, применив следующие методы и исследования:
- Анализ крови общий и биохимический;
- Рентгенограмма;
- КТ и МРТ;
- Элеткронейрограмма;
- Анализ ликвора.
Важную роль играют сбор анамнеза и анализ симптомов. Такая болезнь диагностируется достаточно просто.

Лечение
Лечение дорсопатии грудного отдела позвоночника в домашних условиях невозможно. Необходима консультация врача и назначение адекватного лечения. Хотя в большинстве случаев госпитализация пациенту не требуется, очень важно, чтобы он своевременно посещал специалиста.
Терапия патологии осуществляется комплексно. Пациенты получают медикаментозное лечение наружно и внутрь, дополняемое физиотерапевтическими процедурами, массажем и лечебной физкультурой. Это помогает эффективно снять обострение и продлить ремиссии. Хирургическое вмешательство же проводится крайне редко, в случае неэффективности медикаментозного лечения и при наличии тяжелой симптоматики.
к содержанию ↑Таблетки
Одновременно назначается несколько типов препаратов:
- Нестероидные противовоспалительные препараты, которые помогают снять воспаление и боль. Это таблетки Нурофена, Ортофена и Ибупрофена, которые назначаются по одной штуке два раза в день;
- Спазмолитики позволяют снять спазм мышц, которые могут зажимать нервные корешки, вызывая боль. Это Но-шпа, которая назначается по 2 таблетки один или два раза в день;
- Миорелаксанты Сирдалуд или Мидокалм принимаются с той же целью.
Дополнительно могут назначаться средства, улучшающие кровообращение, нормализующие обмен веществ. А также витаминно-минеральные комплексы, которые позитивно влияют на организм.
к содержанию ↑Уколы
Нестероидные противовоспалительные препараты могут вводиться и в виде инфекций. При таком введении они оказывают более выраженный как обезболивающий, так и противовоспалительный эффекты. А негативное воздействие их на желудок, которое может возникать при употреблении таблеток, сводится к минимуму.
Инъекционно вводится Диклофенак. Курс лечения составляет 5-10 дней и при необходимости может быть продлен. На всем его протяжении в день делается одна инъекция в рассчитанной индивидуально дозировке.
к содержанию ↑Мази
Мази наносятся местно, непосредственно на спину в области грудного отдела. За одно нанесение рекомендуется использовать 1-2 грамма препарата. Применяются они вместе с лечением таблетками, а не вместо него.
- Вольтарен – мазь с противовоспалительным и обезболивающим эффектом, эффективно снимает симптоматику и оказывает лечебный эффект. Наноситься должна 4-5 раз в сутки;
- Хондроксид не обладает таким выраженным обезболивающим эффектом, однако имеет лечебное воздействие, помогая эффективно восстанавливать суставы. Назначается при поражениях межпозвоночных дисков того или иного характера. Наносится 3 раза в сутки.
Курс лечения мазями длится от 5 до 14 дней или дольше. Назначать их использования должен врач, хотя такой метод введения препарата и является одним из самых безопасных.
к содержанию ↑Физиотерапия
Дополнительно к медикаментозному лечению могут применяться и физиотерапевтические методы воздействия. Они также способствуют снятию воспаления, спазма и гипертонуса мышц, снимают боль. Используются методы УВЧ- и СВЧ-воздействий, электрофорез. Из альтернативных методов применяется иглоукалывание. Все эти способы должны применяться только в периоды ремиссий.
к содержанию ↑Операции
Для лечения состояния почти никогда не проводятся хирургические вмешательства. Операция назначается только в крайнем случае, когда имеется тяжелая симптоматика (парезы, параличи), а консервативное лечение не действует. Могут быть проведены:
- Имплантация межпозвоночных дисков или позвонков при их разрушении;
- Гидратация дисков при их обезвоживании;
- Установка скобы-фиксатора при смещении позвонков или дисков;
- Удаление излишков костной ткани при их разрастании и т. д.
Но в большинстве случаев таких радикальных мер не требуется.
к содержанию ↑ЛФК
Лечебная физкультура имеет большое значение. Комплексы должны назначаться специалистом и первое время осуществляться под его контролем. Так как неподходящие или неправильно выполненные упражнения могут принести пациенту вред. Но есть универсальные упражнения, которые включаются практически в любой комплекс.
- Упор на колени и ладони – прогибание поясницы вверх с фиксацией в максимальной точке. Повторить 5 раз;
- Постепенное разведение прямых рук в сторону – выполнить стоя или сидя с прямой спиной, 5-7 раз;
- Повисание на турнике – 5 подходов с повисанием в течение максимально долгого времени;
- Выгибание грудной клетки вперед в положении сидя, при оборе плечами на спинку стула.
Такие упражнения вернут подвижность и уберут скованность, которую вызывает грудная дорсопатия, улучшит мышечный каркас и кровообращение, снимет спазм. Но выполняться такая физкультура должна только в периоды ремиссий.
к содержанию ↑Массаж
Массаж дает достаточно хорошие результаты – помогает вернуть позвоночнику гибкость и подвижность, снять спазм, улучшить кровообращение, снять боль, нормализовав состояние нервной ткани. Выполняться массаж должен специалистом – обычно, хватает 5-10 сеансов по 15-20 минут для улучшения самочувствия. Как и ЛФК, осуществляться массаж должен строго в период ремиссии.
к содержанию ↑Осложнения
Дорсопатия и спондилопатия грудного отдела позвоночника могут привести к развитию тяжелых последствий. Среди них такие, как:
- Парезы и параличи рук при вовлечении нервной ткани процесс;
- Слабость в руках и гипертонус, спазм их мышц;
- Хронический болевой синдром высокой интенсивности;
- Нарушение работы внутренних органов, в т. ч. дыхательной системы;
- Нарушение кровообращения и оттока ликвора в грудном отделе позвоночника.
Развиваться последствия могут достаточно быстро, особенно у пожилых пациентов, так как патология имеет склонность к неблагоприятному лечению.
к содержанию ↑Вывод
Дорсопатия – диагноз, который может подразумевать самые разнообразные патологии, одни из которых более опасные, другие – менее. Потому, во избежание развития тяжелых патологий, важно тщательно следить за собой и начинать своевременное лечение состояния.
Дорсопатия грудного отдела позвоночника: симптомы, лечение
Дорсопатия грудного отдела позвоночника — это патологическое состояние, при котором наблюдается дегенеративно-дистрофическое поражение межпозвоночных дисков, костных элементов и фасеточных суставов, формирующих позвоночный столб. Кроме того, затрагиваются связки, мышцы, кровеносные сосуды и нервные волокна.

Это нарушение почти всегда сопровождается интенсивным болевым синдромом из-за компрессионного повреждения нервных волокон. Таким образом, под термином дорсопатия скрываются сразу несколько синдромов. Это заболевание спины диагностируется уже в хронической форме, поэтому крайне тяжело поддается терапии.
Симптомы заболевания
Грудной отдел позвоночника (ГОП) отличается малой подвижностью, поэтому проявления дорсопатии на начальной стадии могут быть выражены слабо. Скорость нарастания симптомов во многом зависит от отягощенности анамнеза пациента различными заболеваниями, негативно отражающимися на состоянии позвоночных структур, а также от возраста и условий работы. Выделяются 4 стадии патологического процесса при дорсопатии, для каждой из которых характерно наличие ряда симптомов.
На 1 стадии дорсопатии развивается выраженный хондроз. У пациентов наблюдается появление незначительных болей в области грудного отдела. По утрам может присутствовать скованность в шее и груди. Это состояние хорошо определяется при проведении диагностических исследований.

На 2 стадии дорсопатии присутствующий хондроз у пациента переходит в остеохондроз. Поражаются хрящевые структуры межпозвоночных дисков в шейном и грудном отделе позвоночника. Позвонки приобретают патологическую подвижность. У больных появляются жалобы на сильные боли. Интенсивность болевого приступа может меняться на протяжении дня. После пробуждения у пациента присутствуют легкий дискомфорт и скованность.
Любые физические нагрузки могут стать причиной ухудшения состояния. Отек окружающих позвоночник мягких тканей усугубляет ситуацию, появляется патологический хруст. Кроме того, наблюдаются признаки спазма и гипотрофии мышц спины. Может присутствовать снижение рефлексов.
На 3 стадии дорсопатии происходит формирование межпозвоночных грыж. Подобные дефекты крайне опасны, т. к. если они направлены в сторону спинномозгового канала или нервных корешков, могут возникать нарушения иннервации верхних конечностей и внутренних органов. Двигательная активность ограничивается.
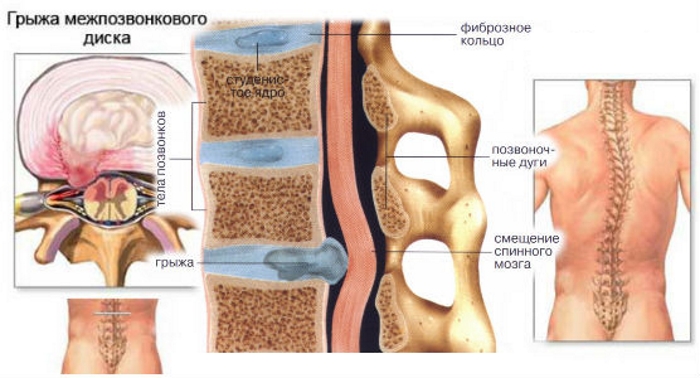
Из-за мышечного напряжения, возникающего на фоне физического напряжения, возникает интенсивный болевой синдром. Он не устраняется и после длительного отдыха. Секвестрированная грыжа может стать причиной развития паралича нижних конечностей. На этой стадии патологического процесса нередко развивается остеопороз. Костная ткань позвонков истончается, это создает условия для переломов.
 На 4 стадии дорсопатии структура позвоночника настолько ослаблена, что появляются искривления. Сколиоз постепенно усугубляется. Болевой синдром сохраняется постоянно и не исчезает после длительного периода отдыха. Нарастают выраженные нарушения работы внутренних органов средостения, легких, сердца и кишечника. На этой стадии патологического процесса стабилизировать состояние позвоночного столба может только хирургическое вмешательство.
На 4 стадии дорсопатии структура позвоночника настолько ослаблена, что появляются искривления. Сколиоз постепенно усугубляется. Болевой синдром сохраняется постоянно и не исчезает после длительного периода отдыха. Нарастают выраженные нарушения работы внутренних органов средостения, легких, сердца и кишечника. На этой стадии патологического процесса стабилизировать состояние позвоночного столба может только хирургическое вмешательство.
Причины
Создать условия для развития дорсопатии могут врожденные аномалии строения позвоночника. У некоторых людей присутствует генетическая предрасположенность к появлению подобной проблемы. Выделяется множество факторов внутренней и внешней среды, которые могут поспособствовать развитию этого патологического состояния. К ним относятся:
- физические перегрузки;
- нерациональное питание;
- гиподинамия;
- травматическое повреждение позвоночника;
- неравномерные нагрузки;
- инфекционные заболевания;
- злокачественные образования;
- искривления позвоночного столба;
- прием некоторых лекарственных препаратов;
- вредные привычки;
- ревматоидный артрит;
- переохлаждения.

Способствовать появлению патологии может нерациональное питание. При употреблении блюд с высоким содержанием жиров, углеводов, консервантов и других вредных веществ не только увеличивается вес, повышающий нагрузку на позвоночник, но и происходит замедление метаболизма. Это способствует появлению дегенеративно-дистрофических изменений в структуре межпозвоночных дисков. Соблюдение строгой диеты с употреблением продуктов с низким содержанием питательных веществ способствует ухудшению состояния позвоночного столба и развитию дорсопатии.
Люди, постоянно работающие за компьютером, занимающиеся переносом тяжестей и часто сталкивающиеся с вредными химическими веществами, а также профессиональные спортсмены из-за своего рода деятельности чаще страдают от дорсопатии.
Диагностика

При появлении признаков этого патологического состояния пациенту требуется консультация вертебролога, ортопеда и ряда других узконаправленных специалистов. Сначала выполняется внешний осмотр и пальпация позвоночника. Для постановки точного диагноза используются следующие инструментальные и лабораторные методы исследования:
- Общий и биохимический анализы крови.
- Рентгенография.
- КТ.
Нередко для уточнения состояния грудного отдела назначается проведение МРТ.
Тактика лечения
Комплекс лечебных мероприятий при дорсопатии позвоночника подбирается врачом в индивидуальном порядке. В большинстве случаев терапия проводится консервативными методами. Сначала подбираются лекарственные препараты. Для устранения отека, воспаления и болевого синдрома назначаются нестероидные противовоспалительные средства. К часто применяющимся при дорсопатии лекарствам этой группы относятся:

- Апонил.
- Нимулид.
- Ксефокам.
- Ибупрофен.
В схему терапии нередко включают хондропротекторы, в состав которых входит глюкозамин и хондроитин. К препаратам данной группы, использующимся при дорсопатии, относятся:
- Мукосат.
- Алфлутоп.
- Артрадол.
- Дона.
- Артра.
- Терафлекс.
- Структум.

Для улучшения местного кровообращения нередко назначаются лекарства, в состав которых никотиновая кислота. Для купирования мышечного спазма применяются миорелаксанты. К средствам данной группы, применяющимся при дорсопатии, относятся:
- Баклосан.
- Тизалуд.
- Тизанил.
Обязательно прописываются препараты в форме мазей и гелей для растирания спины и области шеи. В схему терапии могут включать анальгетики, анестетики для проведения блокад, поливитамины и другие средства, позволяющие устранить имеющиеся симптомы и запустить процессы восстановления поврежденных структур позвоночника.
Несмотря на то что медикаментозная терапия позволяет улучшить состояние пациента, ее недостаточно для эффективного лечения дорсопатии. Применяются различные методы физиотерапии, в том числе:
- акупунктура;
- электрофорез;
- фонофорез;
- грязевые и парафиновые аппликации;
- лечебные ванны.

Для улучшения состояния позвоночника и устранения мышечного спазма может быть назначен курс массажа. Для укрепления мышечного корсета, который будет служить поддержкой позвоночному столбу, пациенту требуется выполнять специальные упражнения. Комплекс ЛФК должен быть подобран для пациента индивидуально.
Все движения должны быть сначала разучены больным под контролем инструктора. В дальнейшем комплекс упражнений может выполняться в домашних условиях. В тяжелых случаях выполняются оперативные вмешательства для устранения грыж позвоночника, замены позвонков и поврежденных межпозвоночных дисков и т.д.
Профилактика
Для снижения риска развития дорсопатии необходимо следить за правильностью осанки. При длительной работе за компьютером нужно периодически отвлекаться и выполнять гимнастику. Для недопущения появления дорсопатии необходимо вести активный образ жизни. Большую пользу позвоночнику и мышцам, поддерживающим его, могут принести занятия в спортзале, плаванье в бассейне, бег и езда на велосипеде. По утрам желательно выполнять гимнастику.
Для ускорения обмена веществ и снижения риска дегенеративно-дистрофического поражения структуры позвоночного столба необходимо правильно питаться. В рацион следует вводить свежие и термически обработанные овощи и фрукты, нежирные сорта мяса и кисломолочные продукты, злаки и т.д.

Следует избегать резкого поднятия тяжестей и переохлаждения. После любой травмы нужно проходить комплексное лечение и реабилитацию. При появлении любых признаков поражения позвоночника не стоит заниматься самолечением и обратиться к врачу.
Вывод
Дорсопатия — это крайне опасное заболевание, которое по мере прогрессирования затрагивает все структуры позвоночного столба. Это состояние хорошо поддается консервативному лечению только на ранних стадиях, поэтому при появлении признаков этой патологии необходимо обращаться за консультацией к врачу. При отсутствии направленного лечения дорсопатия может стать причиной нарушения иннервации внутренних органов и конечностей. При неблагоприятном течении это заболевание позвоночника способно привести к инвалидности или летальному исходу.
Дорсопатия грудного отдела позвоночника: лечение, симптомы
Такая патология, как дорсопатия грудного отдела позвоночника, встречается довольно редко. Обусловлено это тем, что именно этот сегмент позвоночного столба наименее подвижен и реже остальных подвергается любым нагрузкам, которые способствуют развитию дорсопатии. Недуг чаще всего диагностируют у пациентов, которым исполнилось больше 50 лет.

Почему развивается патологическое состояние?
Спровоцировать появление дорсопатии грудного отдела позвоночного столба могут следующие причины:
- наследственная предрасположенность;
- постоянные повреждения позвоночника;
- длительное пребывание в неудобном положении;
- рефлекторный спазм мышц;
- сидячий образ жизни;
- преклонный возраст;
- чрезмерная масса тела;
- сильные физические нагрузки.
Классификация дорсопатии грудного отдела позвоночника
 Патология зависит от силы связочного аппарата.
Патология зависит от силы связочного аппарата.Дорсопатия грудного отдела позвоночного столба делится на 3 вида:
- Вертеброгенная. Имеет и другое название — спондилопатия. Для этого типа недуга характерно стремительное развитие. На начальных этапах во время диагностических мероприятий можно заметить изменения в области позвонков шейного отдела, при этом межпозвоночные диски на этом уровне не затронуты. У пациентов отмечается развитие воспалительного процесса, который локализуется в зоне межпозвоночных тканей.
- Деформирующая. Происходит поражение межпозвоночных дисков, их форма и высота меняется. Вследствие этого наблюдается деформация позвонков, искривление позвоночника, из-за чего защемляются корешки спинного мозга.
- Дискогенная. Нарушения происходят в хрящевой ткани межпозвоночных дисков. Из-за этого вида заболевания часто возникает грыжа и протрузия.
Классифицируют дорсопатию грудного отдела позвоночника и в зависимости от продолжительности течения, что представлено в таблице:
| Вид | Длительность |
| Острый | Не больше 20 дней |
| Подострый | От 3 недель до 3 месяцев |
| Хронический | Более 3 мес. |
Какие симптомы укажут на патологическое состояние?
Грудная дорсопатия имеет следующую симптоматику:
- болевой синдром в области спины, который может иметь различный характер;
- боли в грудине, отдающие в легкие и сердце;
- спазм мышц;
- скованность движений;
- нарушение рефлексов;
- усиление болевого синдрома во время движений.
Диагностические мероприятия
 Инструментальные методы диагностики более информативны.
Инструментальные методы диагностики более информативны.Сложность диагностики дорсопатии грудного отдела позвоночника заключается в том, что локализация и характер болевых ощущений похожи с болями при сердечно-сосудистых заболеваниях. Кроме этого, остеохондроз также может вызвать похожий болевой синдром. Чтобы отличить эти недуги от описываемого патологического состояния, медик в первую очередь проводит опрос пациента, уточняя, насколько давно появились боли и присутствуют ли дополнительные симптомы. Затем больного отправляют на следующие обследования:
- общее и биохимическое исследование крови;
- рентгенографию;
- магнитно-резонансную или компьютерную томографию грудного сегмента позвоночника;
- ультразвуковое исследование.
Вернуться к оглавлениюВ некоторых ситуациях требуется проведение неврологических тестов. Их существует большое количество, поэтому медик подбирает наиболее подходящий для каждого конкретного пациента в индивидуальном порядке.
Как проходит лечение?
Медикаментозная терапия
Лечение патологического состояния базируется на купировании болевых ощущений и воспалительного процесса. Первое, что прописывает доктор — постельный режим, который пациенту потребуется соблюдать во время всего курса терапии. Требуется это, чтобы снизить нагрузку на позвоночник. Затем больному прописывают нестероидные противовоспалительные лекарства, которые позволяют снять воспаление и снизить боль. Наиболее популярные представители этой группы медпрепаратов — «Диклофенак» и «Ибупрофен». Если же с помощью лекарств в таблетированной форме не удается избавить человека от болевых ощущений, прибегают к помощи внутримышечных инъекций «Анальгина».
Кроме этих медикаментов, назначают и фармсредства для местного использования, к примеру, мази, обладающие согревающим эффектом. С помощью них удается увеличить приток крови и купировать мышечный спазм. Чаще всего прописывают «Хондроксид» и «Вольтарен». Если у человека наблюдается запущенная дорсопатия грудины, используются лечебные блокады. Преимущественно прописывают комплекс медпрепаратов, который включает в себя мощное обезболивающее и глюкокортикостероид.
Медикаменты вводят в зону проекции нервного ствола. Такой метод терапии называют стволовой анестезией. С помощью нее удается уменьшить болевой синдром и купировать воспалительный процесс. Прибегают к помощи анестезии в медицинском учреждении под пристальным контролем врача. Часто при патологии применяются и миорелаксанты, которые призваны устранить мышечный спазм. Иногда больным назначают седативные лекарства, с помощью которых удается снять эмоциональное напряжение.
Вернуться к оглавлениюНародная медицина
 С давних времен используеться для лечения костно-хрящевого аппарата.
С давних времен используеться для лечения костно-хрящевого аппарата.Дорсопатия шейно-грудного отдела позвоночного столба допускает использование и рецептов целителей. Чтобы избавиться от болевых ощущений, врачи рекомендуют сочетать методы традиционного лечения с такими народными средствами:
- Окопник. Потребуется измельчить столовую ложку сухого растения и добавить в нее стакан горячей воды. Отправить жидкость на водяную баню и оставить на 30 минут. Остудить и употреблять 3 раза в сутки. Принимают средство не менее месяца.
- Сабельник. Растение измельчают, после чего 2 столовые ложки заливают стаканом растительного масла. Полученную смесь отправляют на плиту до закипания и кипятят на протяжении 20 минут. Снимают с огня и добавляют небольшое количество воска, хорошо перемешивают. Полученную мазь наносят на пораженную область грудины и втирают кругообразными движениями. Используют раз в сутки около 30 дней.
Хирургическое вмешательство
Операцию назначают при запущенной дорсопатии грудного сегмента позвоночного столба, к примеру, когда происходит выбухание диска, наблюдается межпозвонковая грыжа или протрузия. Во время хирургического вмешательства доктор устраняет давление на нервные окончания. С помощью этого удается избавить больного от болевых ощущений и вернуть былую целостность фиброзного кольца.
Вернуться к оглавлениюКроме этого, иногда при дорсопатии беременным женщинам назначают кесарево сечение.
Профилактические меры
Чтобы не допустить развития патологического состояния, медики рекомендуют придерживаться простых правил. Наиболее эффективная профилактическая мера — активный образ жизни. Людям следует заниматься утренней зарядкой, посещать спортивный зал, больше бывать на свежем воздухе, совершать пешие прогулки. Рекомендуют посещать плавание, которое благоприятно сказывается на всех отделах позвоночного столба, способствует его вытяжению и укреплению. Важно избегать переохлаждения, чрезмерной физической нагрузки на позвоночник, его травмирования. Немаловажной является и своевременная терапия болезней вирусного и инфекционного характера. Чтобы вовремя диагностировать возможные патологии, следует ежегодно посещать профилактические медосмотры.
ВАЖНО ЗНАТЬ! Даже ‘запущенные’ суставы можно вылечить дома, без операций и больниц. Просто прочитайте что говорит Валентин Дикуль читать рекомендацию…
Судя по тому, что вы сейчас читаете эти строки – победа в борьбе с воспалением хрящевой ткани пока не на вашей стороне…
И вы уже думали о стационарном лечении? Оно и понятно, ведь боли в суставах – очень опасный симтом, который при несвоевременном лечении может закончиться ограниченной подвижностью. Подозрительный хруст, скованность после ночного отдыха, кожа вокруг проблемного места натянута, отеки на больном месте… Все эти симптомы знакомы вам не понаслышке.
Но возможно правильнее лечить не следствие, а причину? Рекомендуем прочитать статью о современных методах лечения суставов… Читать статью >>
Удар по голове последствия для мозга – первая помощь и диагностическое обследование, при каких симптомах нужно обратиться к врачу, лечение в домашних условиях медикаментозными и народными средствами
Удар по голове последствия – Всё о головной боли
Удар по голове
Удар по голове может быть без последствий. Что если произошел ушиб затылочной части головы, какая должна быть первая помощь при ушибе головы, симптомы, лечение и последствия. Сильный удар в голову может привести к некому прозрению человека. В статье вы узнаете про ушиб мягких тканей головы и что делать при ушибе головы. Вся же сила и скорость удара головой на самом деле исходят от резко и коротко сокращающегося пресса.
Такая травма как ушиб головы может быть очень опасной. Даже ребенок знает, что сердце и голова самые главные части человека и травмировать какую-то из них хочется меньше всего, особенно если ушиб головы у ребенка.
Удары по голове отражаются на мозге и памяти
Голова у человека выполняет крайне важную роль в нормальной жизнедеятельности. Все слышали о таких выражениях как перелом основы черепа, сотрясение, ушиб головного мозга, и прочие диагнозы. Жизненный пример: бежал на перемене в школе ребенок и навстречу ему еще один «гонщик» по коридору, как результат – столкновение лоб об лоб, что оборачивается ушибом.
Даже слабые удары по голове приводят к серьезным последствиям
Как правило, ушиб мягких тканей головы вызывает резкую боль, сопровождающуюся внутренним кровоизлиянием. Спустя несколько минут после инцидента боль стихает до минимума и появляется припухлость (шишка), в результате накопившейся крови. Данная картина характерна для легких ушибов. Если ушиб сопровождается повреждением мозга и костей черепа, у пациента появляются неврологические симптомы, такие как тошнота, рвота, головокружение, в некоторых случаях носовое кровотечение.
Если у человека произошел ушиб затылочной части головы, у него может нарушиться зрение, поскольку данная часть головы имеет центр, отвечающий за его функцию. Травму головы вы могли получить где угодно, это могла быть драка, возможно вы просто упали или врезались в дерево.
Удар головой. Коллекция подлых приемов-8
В легких случаях первая помощь при ушибе головы будет ограничиваться лишь прикладыванием холода на область травмы. Холод вызовет спазм сосудов, что в свою очередь снизит нарастающую припухлость и болевой синдром. Надо быть очень осторожным, поскольку пострадавший может иметь перелом основания костей черепа, что на много опаснее ушиба головы. Если это произошло на улице, желательно пойти домой и сегодня не выходить из дома вообще, в ситуации с интенсивными головными болями.
В некоторых случаях, ушибы имеют массивное кровоизлияние в мягкие ткани, и очень важно определить это вовремя. После постановки диагноза ушиб головы лечение назначит исключительно доктор, ведь самолечение зачастую приводит к различным осложнениям. Даже когда такие удары не приводят к сотрясению, они могут повлиять на белое вещество мозга и отразиться на когнитивных и умственных способностях и памяти.
Ушиб головы симптомы
Участники сравнивались в тестах на обучение и память, а также проводилось сканирование мозга до и после спортивного сезона. Степень изменения белого вещества у представителей контактных видов спорта была выше, особенно у тех, кто продемонстрировал наихудшие результаты в тестах памяти и обучения. Это свидетельствует о возможной связи между степенью повреждения головы в спортивных соревнованиях, изменениями белого вещества, когнитивными способностями, памятью и способностью к мышлению».
Виды ударов в боксе
Также была определена подгруппа спортсменов, которые выступали хуже других в тестах памяти и когнитивных тестах. Если удар пришелся не на голову, а на другое место, появится кровоподтек, гематома, но сама поверхность кожи останется ровной. Вообще, при ушибе повреждаются и лопаются кровеносные сосуды.
На всех частях тела, кроме головы, она впитывается в подкожный слой клетчатки, что и приводит к характерному изменению цвета кожи на ушибленном месте, появлению синяка. На голове этот слой клетчатки почти отсутствует.
Она вытекает прямо в пространство между кожей головы и костями черепа. Появляется шишка на голове. Можно воспользоваться тем, что есть в холодильнике. Сначала укрепи иммунитет и избавься от паразитов. Например, может случиться следующая ситуация: мужчина ударился головой, появилась шишка, что делать, если приложить холод нет возможности? Капуста. Она является отличным лечебным средством, помогающим справиться с отеком и вздутием после удара. Сначала ее свежие листья следует измельчить.
Действия для уменьшения и снятия последствий удара
Получившуюся массу нужно поместить в небольшой объем молока и немного поварить. Кусок ткани, пропитанный полученной жидкостью, прикладывается к месту ушиба и последствия удара исчезают быстрей. Шишка на голове смазывается гелем утром и вечером. Для большинства людей драка — это обмен ударами рук и ног. И поэтому многие эффективные техники просто выпадают из нашего внимания.
Что ей станется, голова — это ведь кость! Многие, наверное, слышали эту шутливую фразу. Но ведь на самом деле в ней присутствует изрядная доля истины. Несмотря на то, что именно в голове находится самый важный наш внутренний орган — мозг, сам череп далек от хрупкости и беззащитности. Она имеет толщину 2,5-3 сантиметра и куполообразную форму, с которой соскальзывает прямой удар. Сам мозг отделен от кости специальной жидкостью.
Череп устроен так, что вполне подходит для мощного удара головой. Вообще, удар головой относится к техникам неожиданного нападения. Давно понятно, что удары по голове не приведут ни к чему хорошему, это в очередной раз подтверждают результаты проведённого недавно исследования.
Читайте также:
- Перитонит — что это такое? Почему возникает перитонит? Существует и асептический перитонит. Перитонит требует хирургического вмешательства. Первичные […]
- Аромат для женщин 1997 Очень стойкий, шлейфовый аромат! А вот для меня этот аромат изменился и даже очень и не в лучшую сторону. Солидный и добротный […]
- Как правильно парить ноги с горчицей? Не стоит парить ноги в очень горячей воде, которую сложно выдержать. Достаточно просто прийти домой, выпить горячего чая и если […]
После удара головой болит голова: что делать? Признаки сотрясения мозга
Почти всегда у людей после удара головой болит голова. Это нормальное и распространенное явление, оно не должно вызывать панику. Во всяком случае, если боль длится маленький промежуток времени. Бить тревогу необходимо тогда, когда дискомфорт в голове не проходит очень долго. Обычно данное явление служит первым признаком серьезных повреждений головного мозга. Сотрясение — вот травма, с которой многие сталкиваются. На что следует обратить внимание? Как можно понять, что у вас произошло сотрясение? И что делать после того, как вы ударились головой? Разобраться во всем этом не так трудно, как кажется.
Признаки сотрясения могут быть разными. Они, как показывает практика, отличаются в зависимости от возраста пострадавшего. Поэтому стоит уяснить: у ребенка, взрослого человека и старика признаки имеют различия.
Первым делом необходимо понять, как проявляет себя трава у обычного человека среднего возраста. Огромную роль играет первое время после удара. Обычно в этот период возможна однократная рвота, помутнение рассудка (с кратковременной амнезией), учащенное дыхание. Также у пострадавшего после удара головой болит голова при любом движении, учащается или замедляется пульс. Данные проявления исчезают очень быстро, они способны сопровождать человека на протяжении получаса. Все зависит от степени ушиба.
У взрослых
Первые признаки сотрясения понятны. Но, как показывает практика, определить таким образом травму весьма проблематично. Обычно диагностика происходит на основании описания жалоб гражданина. Что может наблюдаться уже через некоторое время после получения сотрясения?
Вариантов развития событий много. Во всяком случае при серьезных травмах у вас будет наблюдаться тошнота и даже рвота. Речь идет о неоднократных казусах. Общая слабость организма, нарушения сна (обычно в виде бессонницы), скачки давления — все это тоже указывает на сотрясение.
После удара головой болит голова долгое время? Началось что-то вроде мигреней? Температура скачет? Лицо краснеет без причин? Тогда самое время отправиться к доктору. Скорее всего, у вас сотрясение головного мозга. Отмечается, что у взрослых людей зачастую травма проявляется еще провалами в памяти (амнезией), потливостью и шумом в ушах. Не исключено, что вы просто будете чувствовать себя некомфортно. Обратите на данные признаки особое внимание.
Удар головой последствия имеет не самые лучшие. Зачастую после такой травмы у людей наблюдаются сотрясения. Довольно частое явление, при незначительном травмировании головы особого вреда не несет. Только вот серьезные повреждения могут негативно сказаться на развитии организма. Особенно детского.
Уже было сказано, что сотрясение будет проявляться в разном возрасте по-разному. Придется внимательно следить за ребенком, если он ударился головой. Новорожденные обычно бледнеют, у них учащается пульс. Но после этого резко наступает вялость, усталость, сонливость, нарушается сон. При кормлении возможны многочисленные срыгивания, ребенок ведет себя беспокойно, может плакать без причин долгое время. У новорожденных данную травму обнаружить трудно.
А вот более взрослые дети уже могут кое-что рассказать о своем состоянии. После удара головой болит голова? В принципе, проявления травмы аналогичны явлениям, наблюдаемым у грудничков. Но только иногда ребенок может получить кратковременную амнезию. Это нормальное явление, указывающее на сотрясение.
На что еще следует обратить внимание? У пожилых людей удар головой последствия влечет довольно серьезные. В принципе, как и в любом другом возрасте. Только пожилые люди более уязвимы. Да и проявляется сотрясение у них несколько иначе, чем у детей или у молодых людей.
Чаще всего у стариков после удара будет болеть голова, дополнительно появляется дезориентировка на некоторое время. Кратковременные амнезии в пожилом возрасте тоже распространены. Скачки давления, бледность кожи, утрата сознания — все это служит признаками сотрясения головного мозга. Правда, как показывает практика, первичная потеря сознания в пожилом возрасте возникает реже, чем в молодом. Примите это во внимание.
Локализация боли
Нередко именно место «скопления» боли после удара головой может указать на ту или иную травму. Правда, самостоятельно ставить себе диагноз не рекомендуется. Желательно обратиться к врачу для правильной диагностики.
После удара болит голова при наклоне? Вполне нормальное явление. Но постарайтесь сконцентрироваться и понять, в каком именно месте и какого типа боль вас беспокоит. На сотрясение обычно указывает пульсирующая, локализованная в затылочной части.
Дополнительно у пострадавшего, независимо от возраста, будут наблюдаться головокружения. Все признаки травмы проходят приблизительно через 2-3 недели, но иногда они сохраняются более длительный промежуток времени. Что же делать, если вы просто сильно ударились головой? Какие меры необходимо сразу же предпринять? Неважно, сотрясение ли у вас или простой ушиб, нужно точно понимать, что делать.
Чтобы не образовалась шишка на голове после удара (и гематомы в том числе), непосредственно после травмы необходимо приложить к месту ушиба лед. Также подходит влажное холодное полотенце.
В общем, любыми способами охладить место травмы. Такой подход не только предотвратит появление шишек и синяков, он еще поможет взбодриться и улучшит общее состояние пострадавшего. Особенно если речь идет о несильных травмах. При подозрениях на что-то серьезное незамедлительно звоните врачу или в скорую помощь!
Постельный режим
Человека тошнит после удара головой? Скорее всего, у него сотрясение мозга. Следующим пунктом действий является соблюдение постельного режима. То есть сразу же после удара необходимо перевести «жертву» в горизонтальное положение. Но так, чтобы после прихода в себя человеку было удобно и комфортно.
К слову, при сотрясениях отсутствие напряжения головного мозга, а также постельный режим являются основными методами лечения. Поэтому постарайтесь обеспечить человеку покой на некоторое время. Только не оставляйте пострадавшего одного — может быть, ему потребуется ваша помощь!
Тишина и спокойствие
Следующий пункт подойдет для всех случаев, при которых после удара головой болит голова. Человеку необходимо обеспечить не только постельный режим, но и тишину. Сделайте так, чтобы вокруг пострадавшего не было никаких дополнительных источников шума. В таком случае головные боли будут не такими сильными и пройдут быстрее.
Хорошо бы обеспечить человеку сон. Можно воспользоваться снотворным. Только не переусердствуйте. Вообще, врачами такое решение не приветствуется. Человек должен засыпать самостоятельно.
Последнее, на что следует обратить внимание — это на то, что иногда боль можно приглушить при помощи обезболивающих средств. Очень хороший подход, особенно если вы просто сильно ударились головой, а теперь не можете ни отдохнуть, ни поспать, ни просто доехать до врача. Рекомендуется пить таблетки, отпускаемые без рецепта врача. Несколько таблеток «Но-Шпы» должны помочь. Сильнодействующие препараты без назначения врача принимать запрещено даже в случае нестерпимой головной боли.
В принципе, это все. Если у вас после удара головой болит голова долгое время, обратитесь к врачу. Обычно медикаментозное лечение ни при сотрясениях, ни при ушибах не требуется. Только в крайних случаях. Работоспособность тоже не слишком часто нарушается. Поэтому не паникуйте, если вы ударились!
10 очаровательных звездных детей, которые сегодня выглядят совсем иначе Время летит, и однажды маленькие знаменитости становятся взрослыми личностями, которых уже не узнать. Миловидные мальчишки и девчонки превращаются в с.
Непростительные ошибки в фильмах, которых вы, вероятно, никогда не замечали Наверное, найдется очень мало людей, которые бы не любили смотреть фильмы. Однако даже в лучшем кино встречаются ошибки, которые могут заметить зрител.
Топ-10 разорившихся звезд Оказывается, иногда даже самая громкая слава заканчивается провалом, как в случае с этими знаменитостями.
11 странных признаков, указывающих, что вы хороши в постели Вам тоже хочется верить в то, что вы доставляете своему романтическому партнеру удовольствие в постели? По крайней мере, вы не хотите краснеть и извин.
Зачем нужен крошечный карман на джинсах? Все знают, что есть крошечный карман на джинсах, но мало кто задумывался, зачем он может быть нужен. Интересно, что первоначально он был местом для хр.
Чарли Гард умер за неделю до своего первого дня рождения Чарли Гард, неизлечимо больной младенец, о котором говорит весь мир, умер 28 июля, за неделю до своего первого дня рождения.
Действия при ушибах головы
Незначительные бытовые травмы – это частое явление в повседневной жизни активного человека. Однако когда дело касается ушибов головы, ситуация может оказаться не такой простой. Любые удары по голове чреваты серьезными последствиями и требуют незамедлительного обращения к врачу. Особенно опасно, если произошел ушиб головы ребенка. Дети очень подвержены подобным травмам из-за активности в садике, школе или дома. Но можно самостоятельно облегчить состояние пострадавшего до приезда врача, а после медицинской помощи помочь больному быстрее выздороветь.
Симптомы травмы
Симптомы ушибов могут быть самыми разнообразные и напрямую зависят от тяжести травмы. На сегодняшний день выделяют два вида ушибов: сильный ушиб головы и ушиб мягкий тканей головы. При небольшом ударе, повреждающем ткани головы, проявляются следующие симптомы:
- резкая боль сразу после удара;
- небольшая гематома или шишка;
- повышенная температура в месте ушиба;
- поверхностные ссадины;
- незначительное кровоизлияние.
В принципе такой ушиб не принесет большого вреда, но все же следует обратиться к травматологу. Особенно это касается детей, повредивших голову. Симптомы могут казаться самыми невинными, при этом такая серьезная патология, как гематома в мозгу никак не будет проявляться. Иногда после травм головы взрослый человек решает не обращаться к врачу. Он считает, что все пройдет самостоятельно и никак не повлияет на его дальнейшую жизнь. Однако некоторые симптомы должны сразу насторожить его и окружающих. Они могут означать наличие серьезных травм черепа или даже повреждения мозга и требуют немедленного лечения. В случае появления даже одного из приведенных ниже симптомов следует незамедлительно вызывать скорую помощь или ехать в ближайший травмпункт.
- носовое кровотечение;
- слабость в конечностях;
- потеря сознания;
- образование синяков вокруг глаз;
- обширная головная боль, которая не утихает;
- тошнота и рвота;
- нарушается координация движения;
- кровотечение из раны более 15 минут;
- головокружение;
- шум в ушах;
- нарушение зрения после травмы затылочной части головы;
- зрачки разного размера.
Экстренная помощь
Лечение подобной травмы зависит от вида ушиба. Например, если повреждены только мягкие ткани, могут помочь домашние средства. Этого же нельзя сказать о сильном ушибе головы.
Помощь при ушибе мягких тканей
Первое лечение должно включать в себя следующие действия:
- Накладывать плотно прилегающую повязку. Она поможет застраховаться от подкожного кровоизлияния.
- Прикладывать холодное в первый день ушиба на шишку. Благодаря таким действиям гематома не будет увеличиваться. Можно делать холодные компрессы, которые купируют болевые ощущения.
- Если были повреждения кожи, следует обработать рану противомикробным средством. Вместо сильно красящих препаратов таких как зеленка или йод, достаточно воспользоваться перекисью водорода или раствором Хлоргексидина.
- Теплые примочки прикладывать к шишке со второго дня. Помогут рассосаться припухлости в максимально короткие сроки.
- Для быстрого лечения гематом и ссадин можно воспользоваться любыми средствами для заживления ран.
- Когда ушиб головы был на лбу, важно не сдирать образовавшуюся корочку. Иначе может появиться шрам. Если травма была у ребенка, можно смазывать ранку смягчающим кожу средством, чтобы корка не образовывалась, и ее нельзя было содрать.
Скорую помощь в этом случае вызывать необязательно, но проконсультироваться с врачом нужно в течение следующей недели. В мозгу могут образоваться гематомы, которые могут принести вред в будущем.
Помощь при сильном ушибе
После сильного ушиба чаще всего человек теряет сознание, у него начинается тошнота или носовое кровотечение. В этом случае важно действовать быстро, ведь возможны ужасные последствия, вплоть до летального исхода.
- Первое, что нужно – это срочно вызвать скорую помощь.
- Если есть возможность и человек чувствует себя относительно хорошо, можно самостоятельно отвезти его в ближайший травмпункт.
- Во время ожидания приезда врача следует уложить пострадавшего на кровать, без подушки и обеспечить покой. Если у человека рвота положить его нужно боком на кровать.
- К гематоме приложить холодный компресс.
- Давать воду и еду нельзя.
- Категорически запрещено делать уколы каких-то лекарственных средств без ведома врачей.
У больного даже при отсутствии открытых ран, возможны перелом костей и свода черепа. Диагностировать их и назначить лечение может только врач при помощи рентгена. Если у человека произошел ушиб или сотрясение головного мозга необходимо срочно обратиться в больницу. В случае травмы головы ребенка, скорую нужно вызвать обязательно. Малыша следует уложить на кровать и дать ему покой. Однако нельзя давать заснуть ребенку в первый час после травмы, чтобы понять тяжесть состояния. Нельзя покидать заснувшего малыша до приезда скорой помощи, особенно при проявлении симптомов сильного ушиба. Во сне у него может начаться рвота и, если ребенок лежит на спине, он ей захлебнется. Когда рвота началась кроху нужно аккуратно повернуть набок. Можно делать холодные примочки для того, чтобы немного притупить боль. Это единственное обезболивающее средство, которым можно пользоваться самостоятельно.
Последствия травмы
При незначительном ушибе первые внешние признаки травмы проходят за короткое время. Это связано с тем, что в районе головы всегда хорошее кровообращение. Регенерация тканей протекает быстрее, а гематомы и ссадины рассасываются. Однако последствия даже ушиба малой тяжести могут иметь негативные последствия в дальнейшем. Они необязательно появятся сразу. Иногда последствия ударов головой ребенка в раннем детстве появляются у людей уже во взрослом возрасте даже через 20 лет после инцидента. В случае если травма была тяжелая, после лечения иногда наблюдается постоянная усталость, систематическая головная боль и нарушение памяти. Состояние улучшается не сразу. Иногда выздоровление длится несколько лет. Чем старше человек, тем хуже происходит восстановление, даже если имел место ушиб мягких тканей головы. В пожилом возрасте ушибы могут стать даже причиной инвалидности.
Источники: http://osemta.ru/791616069-udar-po-golove/, http://fb.ru/article/258083/posle-udara-golovoy-bolit-golova-chto-delat-priznaki-sotryaseniya-mozga, http://bezpereloma.ru/ushiby/drugoe/ushib-golovy.html
Удар в голову. Как избежать его последствий.
В связи с тем, что тема очень актуальна для всех видов единоборств публикую главу из книги “спортивная медицина” Ю.Б.Буланова.
Если есть специалисты врачи читающие эту тему интересно ваше мнение по данному вопросу.
Удар в голову вещь неприятная. И не потому, что из-за него люди проигрывают, а потому, что последствия остаются на всю жизнь и существенно ухудшают здоровье. Первоначально я собирался поделиться своим опытом работы с командой высококвалифицированных боксеров, которую я долго курировал как спортивный врач. Жалко было талантливых ребят, которые после пары нокаутов покидают спорт. Но потом я подумал: «Ведь не только в боксе или единоборстве бывают травмы головы. Есть много видов спорта, где люди ударяются головой если не от нанесения ударов, так от падений. Даже в теннисе за последние 70 лет зафиксировано 2 смертельных случая. Тема травмы головы намного шире, чем может показаться на первый взгляд. Хочу поделиться своим опытом, и дай бог, чтобы он кому-то помог. Поговорим о том, что называется закрытой черепно-мозговой травмой. Закрытая черепно-мозговая травма – это те повреждения головы, при которых не отваливаются кости черепа и не открывается головной мозг. Эту тему оставим для работников реанимаций и похоронных бюро. Дай бог разобраться с закрытыми.По статистике 55,8% черепно-мозговых травм у спортсменов возникает при единоборствах, в 28,4% случаев причиной травм являются падения, в 9% – уличная и бытовая травма, в 2,6% – неправильное судейство (в единоборствах, когда судья вовремя не останавливает поединок) и нарушения дисциплины (удары после гонга и т.д.), в 2,2% – дефекты технического обеспечения соревнований и тренировок (если прыгун с шестом вовремя не заметит дефекта шеста, представьте, что может случиться при падении на голову с высоты несколько метров). Сюда же относится отсутствие шлемов и т.д. Кто не падал без шлема с велосипеда на скорости 100 км/ч, тому не понять). В 2 % случаев случаются просто казусы, которые предусмотреть невозможно. Сотрясения и ушибы головного мозга составляют от 12 до 18% всех травм у спортсменов.
Если пользоваться строго медицинской терминологией, то закрытой называется такая травма головного мозга, при которой мягкие ткани и кости черепа остаются целыми или повреждены частично (ранение мягких тканей, трещины кости).
Последняя классификация выделяет 4 формы закрытых повреждений мозга:
- Сотрясение.
- Ушиб.
- Сдавление.
- Травма мозга при трещинах и закрытых переломах костей черепа.
Мозг – это очень нежная структура. По своей консистенции он напоминает желе. Если мозг, вынутый из черепной коробки после вскрытия уронить на пол, то он просто разобьется и растечется по полу. Во время нейрохирургических операций, если возникает необходимость удалить часть мозга, его не режут, а просто вычерпывают специальной ложечкой с острыми краями. Поскольку мозг является такой нежной структурой, то, естественно, в процессе эволюции одновременно с развитием мозга шло развитие таких мощных защитных структур, как череп, мозговые оболочки и спинномозговая жидкость. Прочность черепа всем известна. Изнутри к черепу примыкает твердая мозговая оболочка. Мозг плотно покрывает мягкая мозговая оболочка. Между твердой и мягкой мозговыми оболочками имеется некоторое пространство, заполненное спинномозговой жидкостью. Мозг как бы «плавает» в этой спинномозговой жидкости, смягчающей все механические колебания. Если бы не было такого мягкого буфера, человек получал бы сотрясение мозга даже во время обычной ходьбы. Но мозг не просто «плавает» В ликворе (так называется спинномозговая жидкость), он еще имеет довольно эластичную фиксацию. Между твердой и мягкой мозговыми оболочками находится паутинная «оболочка», похожая на некий ажурный каркас. Она как бы «подвешивает» мозг над твердой мозговой оболочкой и, в то же время, между ее тонкими перемычками циркулирует спинномозговая жидкость. Таким образом, все возможные колебания головного мозга смягчаются ажурным сплетением паутинной оболочки и достаточно упругой спинномозговой жидкостью.
Всему, однако, есть предел. Слишком сильное механическое воздействие не смягчить ничем, и тогда уже возникает закрытая черепно-мозговая травма. Чаще всего, закрытые черепно-мозговые травмы встречаются в боксе, велосипедном иконном спорте, слаломе, прыжках на лыжах с трамплина, гандболе, футболе, спортивной гимнастике.
Если удар по голове (или головой) не вызвал потери сознания, то это еще не значит, что не было сотрясения мозга. Как минимум 10% всех сотрясений головного мозга легкой степени проходят без потери сознания. Возникает потемнение в глазах, звон в ушах, общая слабость, тошнота. В большинстве случаев даже легких сотрясений человек теряет сознание, иногда всего на 1-3 минуты. Все неприятные симптомы при этом выражены сильнее. Наступает некоторая заторможенность, головокружение, слабость и тошнота более выражены. Появляется выраженная бледность, дрожь во всем теле, холодный пот. Как правило, замедляется пульс. Сотрясение легкой степени можно сравнить с нокдауном. При сотрясениях средней степени тяжести появляется не просто заторможенность, а оглушенность. Потеря сознания более длительная и достигает 10-15 минут. Это уже не нокдаун, а настоящий нокаут. Рвота может быть длительной и частой. Может развиться потеря памяти на короткое время после удара. Вялость и заторможенность после того, как человек приходит в себя, сохраняется как минимум сутки. При тяжелой степени сотрясения мозга потеря сознания (самый главный критерий наряду с тошнотой) длительная – от нескольких часов до суток. Общее состояние тяжелое, дыхание затруднено, падает давление и учащается пульс. Зрачки расширяются, а их реакция на свет ослабляется. Может появиться недержание мочи и т.д.
Ушиб головного мозга возникает тогда, когда из-за очень сильного удара никакие буферные системы не срабатывают, и мозг ударяется о внутреннюю стенку костей черепа – о твердую мозговую оболочку. При этом еще возникает ударная волна спинномозговой жидкости, которая травмирует соседние области головного мозга. Чаще всего нижележащие. Потеря сознания может быть длительной и продолжаться как минимум несколько суток. Ушиб головного мозга всегда сопровождается размозжением части мозгового вещества. Поэтому, помимо всех вышеописанных симптомов могут появиться судороги, потеря памяти на длительный период, предшествующий удару. Реакция зрачков на свет может полностью отсутствовать. После того, как человек приходит в себя, некоторое время у него отсутствует речь, чувствительность на некоторых участках тела. Человек теряет ориентировку во времени и пространстве, не понимает, где он находится и т.д. Мышечная сила значительно снижается иногда так, что человек даже не может пожать протянутую ему руку. Расстраиваются функции тазовых органов и т.д.
Сдавление головного мозга вызывается кровотечением из поврежденных артериальных мозговых сосудов. Череп все-таки замкнутое пространство, и любое внутричерепное кровотечение крайне опасно для жизни. Особенность сдавления головного мозга при травме заключается в том, что симптомы сдавления наступают не срезу на момент травмы, а развиваются постепенно, вплоть до нескольких недель. Кончается все тем, что человек засыпает и уже никогда больше не просыпается. Главные симптомы сдавления мозга – это головная боль распирающего характера, заторможенность, двигательное беспокойство, потеря сознания, которая наступает тогда, когда, казалось бы, все остальные симптомы черепно-мозговой травмы пошли на убыль, и можно ожидать выздоровления.
Закрытые травмы головного мозга самой тяжелой степени возникают при трещинах и переломах костей черепа. Чаще всего трещины и переломы костей черепа возникают на его основании. Это самая непрочная часть черепа, т.к. в ней очень много отверстий, через которые проходят спинной мозг, нервы и крупные сосуды. При переломе пирамиды височной кости могут наблюдаться: кровотечения из уха. При трещинах и переломах основания черепа может быть кровотечение из ушей, носа, рта; сильная рвота, которая сочетается с напряжением мышц всего тела (особенно разгибателей), синяки вокруг глаз при отсутствии местного ушиба (симптом очков), истечение прозрачной спинномозговой жидкости из носа и из ушей.
У тех, кто занимается боксом и единоборствами, черепно-мозговые травмы имеют свои особенности. Нокдаун или нокаут, вызванный ударом в голову, является исключительно сотрясением головного мозга и ничем иным. Как ни странно это может показаться не первый взгляд, удар в нижнюю челюсть – самый опасный. Нижняя челюсть представляет из себя довольно большой рычаг, и при ударе по этому рычагу возникает очень большое ускорение и большая амплитуда движения головы. При этом мозг испытывает 2 удара: сначала он ударяется о лобную кость при резком смещении головы назад и потом он ударяется по инерции о затылочную кость при резкой остановке движения головы. При этом еще вдобавок ко всему прочему сильно натягивается верхняя мозговая вена. При этом она надрывается или вообще разрывается. Результат – внутричерепное кровотечение, которое можно проглядеть. Ствол головного мозга прижимается к основанию черепа и повреждается. Формируется «ударная волна» спинномозговой жидкости, которая травмирует желудочки головного мозга и т.д. Вроде бьют в жевательный аппарат, а страдает головной мозг. Еще боксер падает от сильного удара, он, вдобавок ко всему, бьется головой о пол и получает еще одну травму.
Спрашиваем: как быть? Патент на надувные боксерские перчатки так и остался патентом. Шлемы в любительском боксе мало кому помогли, т.к. боксеры стали физически сильнее, благодаря все той же спортивной фармакологии. Дискуссии о запрещении профессионального бокса вызывают смех у специалистов. Спорт давно превратился в шоу-бизнес с колоссальными прибылями, и видов спорта становится не меньше, а больше.Выход пока только один – лечить. Лечить грамотно, квалифицированно, с использованием всех достижений современной науки. Каждая закрытая черепно-мозговая травма (даже сотрясение головного мозга без потери сознания) требует немедленной госпитализации – помещения в специальный стационар. И в этом стационаре необходимо провести массированный курс медикаментозного и не медикаментозного (см. ниже) лечения, которое позволит максимально быстро вылечить спортсмена. Грамотное, своевременное лечение позволяет отдельным спортсменам после 6-8 нокаутов остаться профессионалами высокого класса безо всяких нарушений мозговой деятельности. Безграмотный любительский подход и при наличии одних только нокдаунов приводит к полной инвалидности. Развивается так называемая «боксерская болезнь». Сначала появляется слабость в ногах, потом – дрожание рук, общая слабость, снижение интеллекта. Спортсмен не замечает своих дефектов, продолжает выступать, получает еще больше, чем раньше, ударов в голову. Весь его бой сводится к обмену ударами. Техника обороны становится примитивной. Нарушается психика: появляются вспыльчивость, агрессивность, чувство собственного превосходства над окружающими. Нарушается память; особенно на текущие события. Страдает речь (неточное произношение гласных звуков, иногда появляется заикание). Нарушается зрение. Интеллект снижен.
Головной мозг, как ни странно, обладает большой способностью к репаративной (восстановительной) регенерации. Если вопрос о делении нервных клеток в обычной жизни все еще дискутируется учеными (и еще долго будет дискутироваться), то вопрос о делении нервных клеток после повреждения уже решен: нервные клетки делятся, взамен погибших появляются новые. Но… Есть одно большое «но». Процесс этот идет очень медленно и требует грамотного управления. Даже восстановление иннервации мелких сосудов требует 1,5 месяца, а восстановление погибших нервных клеток не менее полугода, и то при условии грамотного лечения. Когда человек в первый раз смотрит под микроскопом на прокрашенные серебром (!) срезы тканей головного мозга, он обычно испытывает удивление. Дело в том, что нервные клетки расположены в головном мозге довольно редко, связываясь только своими отростками. И общий удельный вес нервных клеток в головном мозге невелик. Основу мозга составляют так называемые глиальные клетки. Глия – это основное вещество головного мозга, которое служит средой и опорой для нервных клеток. Глия принимает участие и в обмене нейронов: удаляет токсические продукты и поставляет некоторые питательные вещества нервным клеткам. Все бы хорошо, да вот беда: при любом повреждении глия регенерирует быстро, а нервные клетки медленно. И на месте погибших нервных клеток быстренько размножаются глиальные. Природа не терпит пустоты. Формируется своеобразный «глиальный рубец», который хоронит все надежны на восстановление в этом месте нервных клеток. Здесь их не будет уже никогда. Место занято. Если глиальный рубец достаточно тонок, отдельные отростки нервных клеток могут прорастать сквозь него, восстанавливая старые связи, но сам рубец останется на месте и никуда не денется. Суровая действительность. Решаема ли эта проблема? Теоретически да. Но об этом речь еще впереди.
Какую картину на практике мне, как спортивному врачу, приходилось наблюдать в «чужих» командах? После легких сотрясений головного мозга спортсменов не только не помещали в больницу, их даже не освобождали от тренировок и соревнований. После сотрясений средней тяжести им разрешали «отлежаться», дома. Лишь только при очень тяжелых сотрясениях спортсменов отправляют в больницу, а там… В больницах спортсмены получают совершенно неадекватное лечение. Восстановление обычной работоспособности – это одно. Восстановление спортивной работоспособности – совершенно другое. Когда обычный человек попадает в больницу с сотрясением мозга, ему назначают обычное снотворное и дают совет спать, пока сотрясение не пройдет. А то и просто отправляют спать домой, где человек, загруженный снотворным, спит несколько дней подряд. Дедовский способ лечения, который применяли еще 100 лет назад. Спи спокойно, дорогой товарищ, и жди, пока у тебя не сформируется глиальный рубец, который потом не даст дожить даже до пенсионного возраста. Это срабатывает. Даже самый невежественный врач знает этот рецепт. Но ведь травма спортсмена – это совершенно особы случай. Надо учитывать, что у этого человека тяжелые травмы уже были, и, возможно, еще будут.Необходимо массированная терапия, направленная на снятие отека мозга, на скорейшее рассасывание кровоизлияний, на стимуляцию репаративного деления нервных клеток. Тогда нервные клетки регенерируют быстрее, чем образуется глиальный рубец, и закрытая травма головы проходит практически без последствий.
В лечении травм периферических нервов медицина продвинулась далеко вперед по сравнению с лечением травм головного мозга. Как только возникает травма нервного ствола (спинномозгового корешка, участка спинного мозга), в это место с помощью самого обычного электрофореза или фонофореза (ультразвук) вводятся протеолитические (растворяющие белок) ферменты, которые, не затрагивая нормальную ткань, очень быстро разрушают очаги кровоизлияний, размозженные нервные и глиальные клетки. Тут же вводятся препараты, стимулирующие регенерацию нервных клеток, и структура нервного ствола быстро восстанавливается. Обязательное условие такого лечения – немедленное начало сразу же в первые часы или даже минуты после травмы. Иначе образуется все тот же неизменный рубец, и тогда прощай функция нервного ствола.
Что касается травм головы, то в данном случае еще даже и до этого не дошли. Если спортсмену вызвали скорую помощь, то главная задача врача – сохранить ему жизнь на данный момент времени с помощью все тех же снотворных препаратов. Иногда к ним добавляют мочегонные, чтобы быстрее снять отек головного мозга (оригинальное сочетание – снотворное с мочегонным, не правда ли?). Этим дело и ограничивается. Пусть любой человек, обремененный учеными степенями, с пеной у рта доказывает обратное, я, дежуря на скорой помощи, никаких других видов лечения от своих коллег не видел. Разве что добавят пару уколов димедрола с анальгином, и только.
При ушибах головного мозга больного помещают в реанимацию и ждут, пока рассосется кровоизлияние. Здесь уже лечение более серьезное. Могут добавить ноотропные препараты (в мизерных дозировках, которые абсолютно неэффективны) и малые дозы глюкокортикоидных гормонов (хотя нужны большие).
Если кровоизлияние настолько велико, что начинается с давление головного мозга, в черепе сверлят парочку отверстий небольшого диаметра и отсасывают размозженную мозговую ткань вместе с кровью. Причем делают это под местным обезболиванием (заморозка). Замораживают кожу головы и твердую мозговую оболочку. Сам мозг болевых рецепторов не имеет. Я сам видел случай, когда человек ковырял головной мозг пальцем через дырку в голове. Говорил, что чешется. Откачивали, в основном, медсестру, которая была со мной. Большой пошел в машину скорой помощи сам. Все-таки русские люди крепки здоровьем, ничего не скажешь.
Что же все-таки делать? Как сохранить здоровье травмированного спортсмена, зная, что травмы у него были и еще будут. Обычный подход здесь совершенно неприменим. Нужна особая тактика лечения, рассчитанная специально на спортсменов, и, главное, особая организация такого лечения.
1) Глюкокортикоидные гормоны в водорастворимых формах для инъекций (преднизолона гемисукцинат, метилпреднизолон, дексанатазон и т.д.). Учитывая потерю сознания и возможность рвоты даже в тех случаях, когда сознание спортсмена сохранено, и мочегонные, и глюкокортикоидные средства необходимо вводить только в виде инъекций. Никаких таблеток. Указание на использование глюкокортикоидных гормонов заслуживает особого пояснения. Во-первых, глюкокортикоидные средства являются эффективнейшим средством для снятия отека мозга и предупреждения развития осложнений. Особенно сильно их противоотечное действие будет проявляться при сочетании с мочегонными препаратами. Во-вторых, группой американских ученых был представлен очень большой и убедительный материал о том, что глюкокортикоиды нормализуют работу головного мозга (по данным электроэнцефалоргаммы) задолго до того, как начинает проявляться их противоотечное действие. Связано это с тем, что глюкокортикоиды проявляют сильнейшее мембраностабилизирующее действие. Изменяя фосфолипидный обмен, глюкокортикоиды вызывают стабилизацию клеточных мембран, делают их более прочными, что, в результате, спасает нервные клетки от разрушения от на-растающего отека или кровоизлияния. Глюкокортикоиды необходимо вводить в больших дозах, не боясь никаких последствий. Организм за несколько дней привыкнуть к ним не успеет, а головной мозг будет спасен. Особенный акцент на использование глюкокортикоидов я делаю потому, что их использование в нашей стране при травмах черепа не принято, а если и применяется, то в очень малых, неадекватных дозировках. Дозы должны быть большими, выше максимальных, указанных в справочниках.
2) Димедрол. Является обязательным лечебным средством при любых черепно-мозговых травмах. Помимо уменьшения отека, он обладает некоторым мембраностабилизирующими снотворным действием. При любых сотрясениях димедрол обязательный компонент вводимых лекарственных смесей. Помимо всего прочего, димедрол и глюкокортикоиды обладают сильным противоваллергическим действием, и они «прикрывают» организм от возможного аллергизирующего действия других препаратов. Даже если аллергия на какой-либо препарат имеет место, она не проявляется, т.к. полностью подавлена димедролом и глюкокортикодами.
3) Оксибутират натрия – самый сильный антигипоксант из всех действующих. При любой патологии тканей ведущим звеном всегда является гипоксия – недостаток кислорода в тканях. Происходит это потому, что энергетическое обеспечение клеток является самым слабым звеном обмена, и при любой патологии страдает в первую очередь. Оксибутират натрия используется только в ампулах для внутривенного введения. Его действие многократно усиливается, если его вводят в одном шприце с диазепамом (реланиум, седуксен). Диазепам повышает чувствительность нервных клеток коксибутирату. В последние годы оксибутират натрия отнесен к психотропным веществам, и могут возникнуть трудности с его приобретением. С другой стороны, в стандартную аптечку скорой помощи на любых соревнованиях входят такие наркотики, как морфий и промедол (противошоковые средства). Поэтому, думаю, проблема с приобретением оксибутирата натрия вполне преодолима (по крайней мере, для тех, кто имеет возможность использовать для оказания первой помощи наркотики). Введение оксибутирата само по себе или в сочетании с диазепамом вызывает глубокий крепкий сон, столь необходимый для выздоровления после черепно-мозговой травмы. Именно во сне идет регенерация. Без соответствующего энергетического обеспечения покоя регенерация попросту невозможна.
4) Ноотропил. Является самым сильным ноотропным средством. О ноотропиле мы писали много и подробно. Любой врач-реаниматолог скажет вам, что если вы хотите «оживить» человека после удара ломом по голове, то он нуждается, в первую очередь, во внутривенном капельном введении лошадиных доз ноотропила. Пирацетам – советский аналог ноотропила не подходит. Только ноотропил, производимый Польшей по бельгийской лицензии, обладает достаточно сильным действием. Основной эффект ноотропила – энергетический. Он не дает умирать нервным клеткам от нарушения кровообращения и, в тоже время, обеспечивает энергией процесс регенерации нервных клеток, который должен опередить процесс регенерации клеток глиальных.
5) Витамин К (викасол). Витамин, повышающий свертываемость крови. Вводится внутримышечно в обязательном порядке. Мы никогда не знаем, есть кровотечение после удара или нет. Даже легкое сотрясение мозга без потери сознания может привести к небольшому кровотечению. А кровотечение опасно не только тем, что происходит сдавление участка головного мозга. Часть нервных клеток остается без надлежащего кровоснабжения и погибает, а это совершенно ни к чему. Кроме витамина К с целью профилактики и прекращения кровотечения внутривенно капельно вводят аминокапроновую кислоту.
6) Физиотерапевтические факторы при лечении травм средней и большой тяжести. Для уменьшения потребности головного мозга в кислороде и вызывании лечебного сна в легких случаях, и в тяжелых (вплоть до переломов основания черепа) используют аппараты электросна и электронаркоза. Действуют они по очень простому принципу. Один электрод накладывается на затылок, другой (парный) на глаза. Через глазной электрод посылается ток в виде прямоугольных импульсов. Небольшая частота вызывает электросон, а большая электронаркоз, под которым даже можно делать легкие операции. Парный глазничный электрод сконструирован таким образом (в виде резиновых очков с углублениями), что в него можно поместить про кладки с лечебным раствором. Под влиянием прямоугольных импульсов лечебный раствор по глазным нервам и глазным венам поступает прямиком в головной мозг. Так вводят оксибутират натрия и ноотропил, когда не хватает для внутривенного введения, вводят снотворные для лечебного сна (процедура может длиться часами, и после отключения аппарата больной продолжает спать). Вводят большие дозы глютаминовой кислоты и витамина В1 (кокарбоксилазы, фосфотиамина). Это тоже помогает головному мозгу восстановиться.
Для уменьшения потребности мозга в кислороде используются аппараты для локальной краниоцеребральной гипотермии. Это не что иное, как миниатюрный холодильник в виде обруча, надеваемый на голову. Охлаждение головного мозга в легких случаях даже без введения лекарств может ликвидировать тошноту, головную боль и другие неприятные симптомы. Существуют сложные методики сочетания краниоцеребральной гипотермии с определенными лекарственными веществами. В принципе, краниоцеребральная гипотермия усиливает действие всех веществ, перечисленных в аптечке скорой помощи, и ее нужно использовать как можно раньше.
Тактика оказания первой помощи исключительно важна. Иначе все препараты и приборы окажутся бесполезными. Даже если спортсмен не потерял сознания, а просто сидит и хлопает глазами в состоянии «грогги», двигаться ему нельзя. Надо быстро унести его на носилках (!). Никакой ходьбы под руки! Тут же, рядом с рингом, площадкой (а можно и на ринге или площадке, это еще лучше) надо начать вводить все препараты из аптечки скорой помощи, пока человек не уснет. После этого его относят в стационар, где продолжается самая интенсивная терапия. В тяжелых случаях обязательно помещение в реанимацию со скандалом или без. На скорой помощи работают, к сожалению, не лучшие представители медицинской профессии. Ошибки допускаются вопиющие. Доступ к спирту и наркоти-кам делает свое дело. Могут вообще не госпитализировать, а дать совет «отоспаться». Здесь необходимо идти на конфликт и любыми путями добиться госпитализации. В легком случае госпитализация может занять 5 дней. В тяжелом – несколько месяцев. Но в любом случае она необходима хотя бы для того, чтобы вовремя заметить скрыто протекающее кровотечение, медленно развивающуюся инфекцию и т.д.
Какой бы тяжелой травма ни была, с первой помощью вы некогда не переборщите, т.к. никогда сразу не известно, что повреждено и где. В лучшем случае это может стать ясным через несколько дней. Поэтому и первая помощь должна быть, по возможности, массированной, и наблюдение в стационаре строго обязательно до тех пор, пока не станет ясно, что главная опасность миновала.
Иногда самые простые мероприятия способны дать очень значительный лечебный эффект. Поскольку главным моментом на раннем этапе оказания медицинской помощи является борьба с отеком мозга и повышение внутричерепного давления, то с момента получения травмы имеет смысл назначить полное сухое голодание, запретив спортсмену есть и пить. При постельном режиме любой человек может выдержать сухое голодание в 10 дней. Поэтому 5-и дневное сухое голодание, начатое с момента травмы, абсолютно никакого вреда не принесет, а избежать многих неприятностей поможет. Даже Минздрав официально разрешил 3-х дневное сухое голодание, а он всегда работает с многократной подстраховкой. Медикаментозное лечение проводится парентерально (в инъекциях), больной большей частью спит, есть из-за тошноты все равно не хочется, так что такой период сухого голодания переносится очень легко. Единственное, что нужно учесть, так это то, что с мочегонными перебарщивать не следует, если человек голодает всухую, иначе может развиться обезвоживание организма. В полевых условиях (не дай бог, конечно) сухое голодание – это то лекарство, которое необходимо травмированному человеку в первую очередь. Восстановительный период, его про ведение, уже были описаны в статье, посвященной дозированному лечебному голоданию небольшой длительности у спортсменов. Эта статья называется «Ликвидация ОРЗ краткосрочным голоданием» и помещена она в сборнике «Питание мышц».
Период отдыха после черепно-мозговой травмы должен сопровождаться приемом больших доз ноотропных препаратов. Достаточно сильным и, в то же время, самым доступным препаратом, улучшающим структуру и обмен мозга, а так же мозговое кровообращение, обладает пикамилон. Хорошим общеукрепляющим действием обладает пантогам. Он же помогает сохранить или восстановить (если она нарушена) мышечную силу. Память хорошо восстанавливает ацефен. Нарушения сна ликвидирует фенибут. Он же помогает восстановить нарушенную половую функцию, если она нарушилась именно после травмы головы.
Эффективность ноотропов возрастает при одновременном назначении малых (тормозных) доз адаптогенов.
Необходимым условием полноценного восстановления является хорошая поливитаминизация, благо сейчас есть из чего выбрать. Добавлю только, что поливитамины, содержащие менее 11 витаминов, покупать не следует, т.к. на рынке спортивных добавок присутствует достаточное количество поливитаминных препаратов, содержащих по 14-17 витаминов, не считая 8-10 микроэлементов. Именно их и следует покупать в первую очередь.
Диета должна содержать достаточное количество белка и фосфолипидов. Фосфолипиды выпускаются отдельно. Их сейчас свободно можно купить в виде коммерческого спортивного и лечебного препарата «Мослецитин». Из всех продуктов питания наибольшее количество фосфолипидов содержится в сое, поэтому соевые спортивные продукты питания должны на время стать основным рационом человека, перенесшего травму головы. Из фосфолипидов состоят оболочки нервных клеток, и восстановление нервного аппарата без достаточного количества в пище фосфолипидов может, мягко говоря, затянуться. Высококачественные вкусовые наполнитель позволяют использовать этот продукт не как добавку, а как основной пищевой продукт. Только употреблять его необходимо не в виде коктейлей, а в виде своеобразного пюре. Только так вы получите необходимо количество фосфолипидов. Соя, помимо всего прочего, содержит изолектины – вещества, способные усиливать регенерацию. Есть только одна тонкость – чтобы не разрушать изо-лектины, продукт ни в коем случае нельзя подвергать термической обработке. Лецитин представляет из себя не что иное, как смесь фосфолипидов. Фосфолипиды, помимо всего прочего, способствуют регенерации печени и выведению токсических веществ из организма, удаляют из сосудов и тканей холестерин. Это настоящее оздоровительное средство.
В период отдыха показана мегавитаминная терапия. Если травма сопровождалась повреждением костей черепа, то необходимы сверхвысокие дозы витамина С (по Поллингу) в комбинации с витамином Р. Это необходимо для усиления синтеза коллагена, который является основным веществом костей и хрящей. Магазины, торгующие пищевыми добавками, продают в чистом виде аминокислоту лизин. Лизин усиливает действие витаминов С и Р. Его прием в комбинации с этими витаминами желателен, если позволяют средства.
Мегадозы никотиновой кислоты желательны тогда, когда имело место острое нарушение мозгового кровообращения. Никотиновая кислота обладает сильным сосудорасширяющим действием и укрепляет нервную систему.
Большие дозы пантотената кальция нужны в том случае, когда нарушилась работа периферической нервной системы (слабость нервов лицевой области, конечностей, нарушение чувствительности).
Подробно методики мегавитаминной терапии описаны в других моих работах, и я отсылаю вас к этим работам, т.к. рамки настоящей статьи не позволяют раскрыть эту тему подробно, да это, собственно, и не нужно, т.к. все уже было описано подробно ранее.
В заключение я хочу отметить один факт, на который почему-то никто не обращает внимание. От ударов в голову шея страдает больше, чем сама голова. Через нее проходят все крупные сосуды, питающие мозг, и расстройства мозгового кровообращения, которые иногда бывают у людей, перенесших черепно-мозговые травмы, на 85% вызваны поражением шейных позвонков (особенно первых двух). Особенно характерны повреждения шеи для боксеров-ветеранов. Патология шеи имеет свои особенности. Сложность в том, что она может давать боли в голове, глазах, ушах и т.д. Человек лечит голову, глаза, уши, а лечить нужно шею. Впрочем, это тема для отдельной статьи, ее не раскрыть в двух словах. Скажу только то, что большинство (!) «остаточных явлений» черепно-мозговых травм обусловлено патологией шеи, и в комплексном лечении на шею (особенно в районе первых двух шейных позвонков) всегда нужно обращать особое внимание, как в остром периоде черепно-мозговой травмы, так и в периоде восстановительного лечения. Патология шейного отдела позвоночника – это то, на что я хотел бы обратить основное ваше внимание. Сосуды, питающие основание мозга, проходят через шейные позвонки. И к этой теме мы еще обязательно вернемся.
Источник (форум Кудо г.Тула)
Внутримозговое кровоизлияние от удара по голове
В большинстве случаев внутричерепные кровоизлияния возникают после удара по голове, при этом тяжелые последствия не всегда связаны с высокой силой повреждений, нередко черепные гематомы развиваются и после травмы небольшой силы. Известны случаи, когда удар был настолько незначителен, что человек не придал ему никакого значения, однако его оказалось достаточно для внутренних повреждений.
СодержаниеСвернуть
Удар по голове может привести к внутричерепному кровизлиянию
Для смягчения повреждений при ударе головой головной мозг в полости черепа окружен небольшим пространством, заполненным жидкостью. При резком передвижении эта жидкость должна смягчить силу удара мозга о стены свода черепа, но иногда этого оказывается недостаточно и возникает ушиб головного мозга. В момент травмы может произойти разрыв кровеносного сосуда, в результате чего кровь вытекает в свободное пространство и образуется гематома.
Внутричерепная гематома не всегда угрожает жизни и здоровью пациента – при небольших размерах хирургическое лечение может не потребоваться.
Виды гематом
Тяжесть и течение заболевания после перенесенного удара по голове зависит от локализации очага поражения. Выделяют три вида внутричерепных гематом:
- Субдуральная гематома. Образуется в результате разрыва кровеносных сосудов под твердой мозговой оболочкой. Клиническое течение патологии может отличаться в зависимости от скорости развития симптомов после удара. Острое течение является самым опасным и угрожающим жизни состоянием; в этом случае симптомы кровоизлияния появляются сразу же, человеку необходима срочная госпитализация. Подострое течение характеризуется постепенным нарастанием признаков, что связано с небольшим объемом излившейся крови. Хроническое течение возможно после незначительных ударов по голове, мелкое хроническое кровоизлияние провоцирует слабые симптомы, которые могут возникнуть через некоторое время после полученной травмы; в некоторых случаях симптомы поражения развиваются через месяц после удара.
Внутричерепные гематомы
- Эпидуральное кровоизлияние возникает при потере целостности сосуда, расположенного между сводом черепа и твердой мозговой оболочкой. Чаще всего эпидуральная гематома развивается после перелома костей свода черепа, а все симптомы связаны со сдавлением тканей мозга образовавшейся массой крови. Большинство пострадавших при этом виде кровоизлияния находятся в состоянии комы.
- Внутримозговое кровоизлияние – возникает при разрыве сосуда, расположенного непосредственно внутри головного мозга. Образовавшаяся гематома повреждает структуру мозгового вещества, нарушая нейронные связи, по которым передаются сигналы от центральной нервной системы к остальным частям тела, поэтому этот вид кровоизлияния является самым тяжелым и трудно поддается лечению.
Как понять, что требуется помощь?
Клинические симптомы внутричерепного кровоизлияния после удара зависят от локализации и размеров гематомы. Признаки патологии могут возникнуть не сразу, а через некоторое время, постепенно усиливаясь вместе с ростом давления гематомы на ткани мозга. Появление подозрительных симптомов после удара головой является поводом для скорейшего обращения к врачу. К ним относят:
- Интенсивная головная боль.
- Тошнота и рвота.
- Помутнение сознания.
- Сильная сонливость.
- Затрудненная речь.
- Головокружение.
- Зрачки разного размера.
- Слабость в конечностях.
- Изменение чувствительности в одной половине тела.
- Опущение половины лица, затрудненная мимика.
В случае развития судорожного припадка или потери сознания нужно как можно скорее вызвать Скорую помощь – промедление может стоить жизни человека.
Когда обращаться к врачу?
Обратиться за медицинской помощью после сильного удара по голове нужно при возникновении первых подозрительных симптомов. Внутричерепное кровоизлияние может угрожать жизни и здоровью человека, во многих случаях требуется проведение экстренного хирургического вмешательства.
В большинстве случаев при диагностике внутричерепной гематомы показана срочная операция
Так как симптомы мозгового кровоизлияния могут проявляться не сразу после удара, следует внимательно наблюдать за состоянием пострадавшего.
Диагностика внутричерепных гематом
Постановка правильного диагноза после удара по голове может быть затруднена. Важно вовремя отличить обычный ушиб мозга от внутричерепного кровотечения, однако врачи полагают, что прогрессирование симптомов в течение короткого периода времени говорит о наличии гематомы в том случае, если не доказано иное. Лучшим способом выявить кровоизлияние является компьютерная томография или магнитно-резонансная томография. Эти методы позволяют визуализировать очаг повреждения, выявить его локализацию и размер, а также составить план дальнейшего лечения.
Основные принципы лечения
Главным способом удаления скопившейся крови является хирургическая операция, тип которой зависит от характеристик гематомы. В том случае, если кровь не сворачивается, а врачу известна точная локализация очага, можно обойтись наложением фрезевого отверстия, через которое отсосом будет удалена скопившаяся кровь. В случае обширной гематомы показано проведение трепанации – вскрытия черепа для проведения операции.
Трепанация черепа
Прогнозы зависят от многих факторов – силы удара, локализации гематомы, ее размеров, вовлечения в процесс важных центров регуляции, правильности и скорости проведенных медицинских манипуляций и адекватности реабилитации.
ЧМТ головного мозга спустя годы
 Одним из самых опасных повреждений для человека является травма головы. Организм часто переносит разные травмы. Но некоторые из них неопасны для жизни, другие же, наоборот, могут значительно повлиять на весь организм, особенно если это голова.
Одним из самых опасных повреждений для человека является травма головы. Организм часто переносит разные травмы. Но некоторые из них неопасны для жизни, другие же, наоборот, могут значительно повлиять на весь организм, особенно если это голова.Используй поиск
Мучает какая-то проблема? Введите в форму “Симптом” или “Название болезни” нажмите Enter и вы узнаете все лечении данной проблемы или болезни.Состояние пострадавшего и дальнейшее лечение зависят от сложности повреждения. Причины патологии: падения, аварии, физическое воздействие.
↑Травмирование черепа и спины
 Механическое воздействие на область головы способно повлечь ушиб или перелом черепа. Но диагностируются случаи повреждения головного или спинного мозга.
Механическое воздействие на область головы способно повлечь ушиб или перелом черепа. Но диагностируются случаи повреждения головного или спинного мозга.Травмирование головы провоцирует патологии в области шеи, что и приводит к осложнениям.
↑Череп
ЧМТ приводит к нарушению функциональности головного мозга.
Два типа повреждения: открытый и закрытый.
- В первом случае происходит разрыв кожного покрова и перелом костей черепа.
- Второй тип характеризуется ушибом, сдавливанием или сотрясением мозга.
Признаки патологии зависят от сложности повреждения (от головокружения до впадения в кому). После получения даже незначительного ушиба головы необходимо обратиться в больницу для прохождения диагностики.
В результате травмы могут отмечаться осложнения:
- Энцефалит,
- Травматический менингит,
- Внутричерепная гематома,
- Эпилепсия.
 ↑
↑Спина
Повреждения в области позвоночника так же опасны, как и травма головного мозга, поскольку может произойти полный или частичный паралич опорно-двигательного аппарата. Есть разные формы повреждения, все они делятся по степени сложности.
Симптомы повреждения спинного мозга схожи с признаками травмирования ГМ, боли наблюдаются в области позвоночника. Травма чаще наблюдается в области шейного отдела, расположенного рядом с головой.
Последствием патологии станет полный паралич, который не поддается лечению. При получении повреждения пострадавшему должна быть оказана первая помощь при травме головы, его следует доставить в медицинское учреждение.
↑ https://gidpain.ru/travma/golovy-posledstviya.htmlРаспространенные повреждения
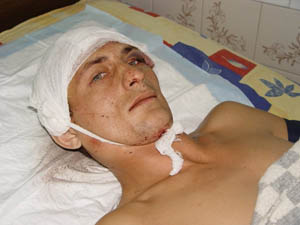 Самым распространенным видом повреждения головы является тупая травма головы.
Самым распространенным видом повреждения головы является тупая травма головы.Наблюдается патология в результате удара тупым предметом или падения о твердую поверхность. Повреждение имеет закрытый, так и открытый характер.
Подобное воздействие на область головы приводит к образованию кровоподтеков и ссадин при незначительном повреждении, но при сильном ударе возможно полное разрушение головы.
Тупая травма это причина смерти пострадавшего. При легкой форме повреждения проводится комплексное лечение. Для устранения патологии могут применяться консервативные и хирургические методы лечения.

После обращения в медицинское учреждение пациенту приходится предоставлять объяснения органам полиции о получении повреждения, это повреждение рассматривается как нанесение пострадавшему увечья иным лицом.
↑Возможные отголоски
 В результате травмы головы могут наблюдаться разные осложнения. Повреждение никогда не проходит бесследно, травмируется головной мозг, а иногда и спинной. При тяжелой форме патологии пострадавший может остаться инвалидом. Большую роль на дальнейшее состояние человека играет первая помощь и лечение.
В результате травмы головы могут наблюдаться разные осложнения. Повреждение никогда не проходит бесследно, травмируется головной мозг, а иногда и спинной. При тяжелой форме патологии пострадавший может остаться инвалидом. Большую роль на дальнейшее состояние человека играет первая помощь и лечение.К последствиям черепно-мозговой травмы относят:
- Головные боли разной интенсивности;
- Потеря слуха, обоняния, зрения.;
- Потеря памяти;
- Паралич.
Могут наблюдаться другие патологии, которые спровоцированы нарушение работы мозга, нервной системы или других органов (систем). Часто у больных наблюдаются головные боли и эпилептические припадки.
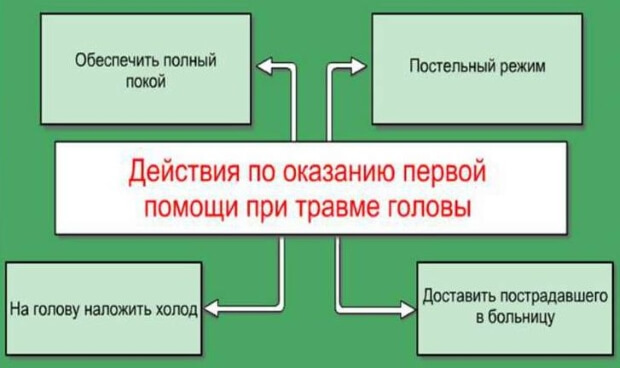 ↑
↑Боли
У 90% пострадавших в течение первых 2-3 недель наблюдаются постоянные головные боли и головокружения. Эти симптомы являются признаком серьезных нарушений в области мозга. Боль различается по характеру проявления: острая и хроническая.
Острая боль в голове и тошнота свидетельствует о следующих патологиях:
- Гематома: локальный характер болевых ощущений, тошнота, рвота, психологические и неврологические нарушения;
- Кровоизлияние в мозг: движения головы провоцируют приступ сильной боли, наблюдается повышение температуры, эпилептические припадки и судороги;
- Травма головы: общая симптоматика патологий в мозге.
В результате повреждения у некоторых пострадавших диагностируются хронические головные боли. Если неприятные ощущения не исчезают через 2 месяца после повреждения, то боли принимают хроническую форму. Избавиться от патологического состояния некоторым не удается даже через годы.
Заболеванию сопутствуют и другие нарушения:
- Шум в ушах,
- Головокружение,
- Раздражительность,
- Слабость.
При отсутствии правильного лечения симптомы только усиливаются, изнуряя человека и ослабевая его организм.
↑Эпилепсия
Травма головы – одна из причин развития эпилепсии. Но наблюдается данная патология только у 20% пострадавших, поскольку на прогрессирование заболевания влияет несколько факторов.
Эпилептические припадки, случающиеся в результате травмирования головы, в медицине называются посттравматической эпилепсией после травмы. Характеризуется патология социально-психологическими отклонениями. Лечение проводится в виде медикаментозной терапии, оказания психологической помощи.

Болезнь поддается лечению, для полного выздоровления может потребоваться много времени. Спустя несколько лет у человека снова возникают симптомы эпилепсии. При повторной травме ситуация может усугубиться.
↑Видео
↑Реабилитация
 Требуется длительный реабилитационный период. В зависимости от того, насколько сложным было повреждение, восстановление длится от нескольких месяцев до нескольких лет. Иногда реабилитационный период длится всю жизнь.
Требуется длительный реабилитационный период. В зависимости от того, насколько сложным было повреждение, восстановление длится от нескольких месяцев до нескольких лет. Иногда реабилитационный период длится всю жизнь.Последствия травмы устраняются терапевтическими методами, они включают прием лекарств, физиотерапию и ЛФК. Бывают случаи, когда человек после перенесенной травмы теряет обоняние. У некоторых больных, особенно при повреждении спинного мозга, может возникнуть паралич руки. Реабилитация при таких патологиях проходит с особым вниманием.
↑Обоняние
Потеря чувства обоняния значительно усложняет жизнь человеку, поэтому больной пытается вернуть чувствительность. Но не стоит рисковать и заниматься самолечением. Народные методы могут помочь, привести к серьезным осложнениям. Лучше довериться специалистам.
Для восстановления обоняния используются препараты, процедуры физиотерапии. Рекомендуется адекватная и гормональная терапия, курс приема витаминов группы В. При отсутствии лечения вернуть обоняние сложно.
↑Двигательная активность
Нарушение функциональности конечностей наблюдается часто. Кроме медикаментозного лечения и других дополнительных методов, больному потребуется регулярное выполнение курсов ЛФК.

Самостоятельно подбирать методику, включающую необходимые упражнения, не стоит, поскольку могут иметься противопоказания.
Первые занятия нужно выполнять в присутствии специалиста, который определит интенсивность и частоту упражнений. Не нужно перенапрягать мышцы. При наличии сильных болей проведение гимнастики лучше прекратить до тех пор, пока больной не станет чувствовать себя лучше. ЛФК является эффективным методом борьбы с дисфункцией конечностей.
Мможно снизить риск возникновения осложнений, если сразу после получения повреждения обратиться к медицинским специалистам для получения помощи. Не нужно откладывать визит к врачу и пренебрегать лечением.
↑Первая помощь
Попасть в ситуацию, когда рядом окажется человек с травмой головы, может каждый. Зная правила оказания первой доврачебной помощи, можно облегчить его состояние и даже спасти жизнь.
- Признаком серьезной черепно-мозговой травмы является истечение крови или светлой жидкости (ликвора) из носа или уха, появление синяков вокруг глаз. Симптомы могут появиться не сразу, а через несколько часов, поэтому при сильном ударе по голове необходимо вызывать скорую сразу.
- Если пострадавший потерял сознание, следует проверить дыхание и пульс. При их отсутствии потребуется сделать искусственное дыхание и массаж сердца. При наличии пульса и дыхания человека до приезда скорой укладывают на бок, чтобы возможная рвота или запавший язык не дали ему задохнуться. Сажать или поднимать на ноги его нельзя.
- При закрытой травме к месту удара надо приложить лед или холодное мокрое полотенце, чтобы приостановить отек тканей и уменьшить боль. При наличии кровоточащей раны следует смазать кожу вокруг нее йодом или зеленкой, закрыть рану марлевой салфеткой и аккуратно перевязать голову.
- Категорически запрещается трогать или удалять торчащие из раны обломки костей, металла или другие инородные тела, чтобы не усилить кровотечение, не повредить ткани еще больше, не занести инфекцию. Вокруг раны сначала укладывают марлевый валик, а потом делают перевязку.
- Транспортировать пострадавшего в больницу можно только в лежачем положении.
В больнице проводится осмотр, определяется степень тяжести состояния пациента, назначаются диагностические процедуры. При открытых ранах с обломками костей или другими инородными телами пациенту требуется срочная операция.
↑Прогноз при черепно-мозговой травме
Сотрясение головного мозга – преимущественно обратимая клиническая форма повреждения. Более чем в 90% случаев сотрясения головного мозга исходом заболевания становится выздоровление пострадавшего с полным восстановлением трудоспособности. У части пациентов по прошествии острого периода сотрясения головного мозга отмечают проявления посткоммоционного синдрома: нарушения когнитивных функций, настроения, физического благополучия и поведения. Через 5-12 месяцев эти симптомы исчезают или существенно сглаживаются.
Прогностическую оценку при тяжелой черепно-мозговой травме проводят с помощью шкалы исходов Глазго. Уменьшение общего количества баллов по шкале Глазго повышает вероятность неблагоприятного исхода заболевания. Анализируя прогностическую значимость возрастного фактора, можно сделать вывод о его существенном влиянии на инвалидизацию, так и на летальность. Сочетание гипоксии и артериальной гипертензии является неблагоприятным фактором прогноза.
Какие последствия влечет удар головы
0 0 5 866
Знаете ли вы, сколько возможных последствий может быть у удара по голове? Давайте узнаем вместе.


Алекс Дим
Какие последствия влечет удар головы?
Любая травма головы опасна для здоровья человека и может привести к непредсказуемым последствиям. Недаром на серьезных предприятиях и в спортивных учреждениях предусмотрено ношение защитной одежды. Несмотря на прочность черепной коробки, удар по голове может привести к повреждениям, несовместимым с жизнью.
Разновидности травм после удара
- открытые – диагноз становится на основании ощущений больного, опасность вызывает отсутствие ярко-выраженной симптоматики
- закрытые – подтверждаются после проведения диагностирования, игнорирование лечения может привести к летальному исходу
Практика показывает, что после получения травмы головы любого характера человек игнорирует посещение больницы и предпочитает отлежаться. Однако, любое промедление может стоить пациенту жизни.
Последствия удара по голове
Самыми распространенными являются следующие:
- сотрясение головы – характеризуется наличием боли пульсирующего характера в области затылка
- мальформация – негативные изменения сосудиков мозга вследствие переплетения артерий с венами, способное привести к появлению кровоизлияния или эпилепсии

- гематома – образование сгустка крови, результат повреждения кровеносного сосуда
- аневризма – характерна для сильнейшего удара, представляет собой выпуклость сосудов, которые способны пережимать нервные окончания и привести к дисфункции мозга
- воспалительный процесс со скоплением ликвора или гидроэнцефалия – характеризуется заполнением пустого пространства черепной коробки жидкостью
- повреждение барабанной перепонки – провоцирует возникновение кровотечения и занесением инфекции во внутреннюю часть уха
Каждое из указанных заболеваний является опасным для здоровья человека и требует экстренного лечения. Игнорирование может стоить жизни.
Эффективность
Зависит от своевременности вмешательства специалиста и силы нанесенного удара. В большинстве случаев последствия удара по голове носят благоприятный прогноз.

Жуткое влияние прионов на головной мозг

Как лечить глаз после удара в домашних условиях или что такое контузия глаза?

Лазерная коррекция зрения. Отрицательные отзывы.

После удаления клеща осталась шишка

Болезни сердца у женщин: что необходимо предпринять?

Симптомы и лечение гайморита у детей по Комаровскому
Статьи/Новости
Главные Последние



















Как влияют пропущенные удары на работу мозга — Народный боец
Большая часть спортсменов, в зависимости от вида спорта, регулярно получает удары различной тяжести в голову. Профессиональные спортсмены рискуют здоровьем сильнее, чем спортсмены-любители. Помимо спортсменов получить ушиб головы можно и обычному человеку в уличных драках, а также в импровизированных боях в различных спортивных залах.
Травмы, полученные в результате пропущенного удара в голову – это перелом носа, деформация глазного яблока, перелом верхней/нижней челюсти, различные рассечения. При более тяжелых случаях дело может усугубиться ушибом головного мозга и дальнейшим кровоизлиянием. Периодические удары в область головы способны развивать черепно-мозговые травмы.
Частые нарушения при повреждении головного мозга
Разный исход повреждений головного мозга после пропущенных ударов в голову может проявляться в ходе их лечения. Этот период может занимать от полугода (реабилитационный период) до нескольких лет. В первую очередь это психические и вегетативные дисфункции, осложняющие больному дальнейшую жизнь. К ним можно отнести следующие нарушения:
- Подвижность;
- Речь;
- Зрение;
- Слух;
- Расстройство сна и памяти;
- Изменение чувствительности;
- Спутанность сознания.
Не исключено появление посттравматических последствий в виде эпилепсии, развитие болезни Паркинсона и даже атрофии мозга. Чем большей тяжести был удар, тем больше опасных последствий он принесет. Ключевым в таких случаях становится не только грамотное лечение, но и время реабилитации. В этот период важно вовремя установить возможный старт посттравматических заболеваний для своевременного лечения.
Не всегда в худшую сторону
Удивительно, но иногда травма головы может благотворно повлиять на деятельность головного мозга. Известны случаи, при которых ушибы головного мозга способствовали появлению у человека новых талантов, к примеру усилению восприятия к изучению различных языков. Такой синдром обычно называют приобретенным савантизмом или синдромом Саванта.
Если говорить об ударах в голову применительно к боксу, то самыми безопасными ударами считаются попадания в челюсть. Самым же опасным следует признать боковой удар в височную область головы.
Травмировать головной мозг способен любой сильный удар в голову даже если при этом сохранена целостность черепа.
Помните, статья не призывает к нанесению умышленного вреда здоровью других людей, информация дается исключительно в целях самообороны и защиты вас и ваших близких. При всех осложнениях рекомендуем проконсультироваться с лечащим врачом.
Один удар по голове может привести к нейродегенеративным заболеваниям — Naked Science
Оказалось, что даже единичная травма головы может вызвать появление клубков тау-белка — возможной причины развития деменции и болезни Альцгеймера.
Как правило, исследования последствий травм головы касаются вреда повторяющихся сотрясений. Они неизменные спутники многих спортивных и рабочих профессий, и известно, что такие травмы несут в себе многочисленные дополнительные риски и побочные эффекты.
В работе, опубликованной в журнале Science Translational Medicine, авторы выяснили, какие последствия могут быть от единственного сильного удара по голове.
Ученые сравнили мозг 21 добровольца, которые ранее получали удар по голове, и 11 человек, не переносивших таких травм, с помощью позитронно-эмиссионной томографии (ПЭТ). Этот радионуклидный томографический метод исследования позволяет получить трехмерную реконструкцию объекта внутри организма. Реконструкция получается за счет скопления частиц вокруг исследуемого объекта, например, определенной ткани в организме.
Такой тканью-мишенью авторы выбрали тау-белок — изоформу белка, ассоциированного с микротрубочками. Эти белки служат для стабилизации клеточных структур, тау-белок в основном встречается в нейронах. При нейродегенеративных заболеваниях, например, болезни Альцгеймера чрезмерно фосфорилированный тау-белок перестает адекватно работать и образует нейрофибриллярные клубки. Наряду со скоплениями другого белка — бета-амилоида, образующего бляшки — клубки тау-белка, как полагают, играют ключевую роль в патологии таких болезней. Обнаружение таких скоплений — маркер заболевания. При этом точные механизмы влияния этих белков, причины их деформации и избыточного отложения — предмет споров и многочисленных исследований.
Сканирование показало, что у тех, кто получал когда-либо травму головы, есть накопления тау-белка в правой затылочной доле — задней части мозга. Эти скопления были у них вне зависимости от того, насколько человек восстановился после увечья, и отмечались даже у тех, кто пострадал несколько десятилетий назад. Впервые такие скопления зарегистрированы у тех, кто перенес повреждения всего один раз в жизни.
«Это исследование будоражит тем, что оно — первый шаг к сканированию, которое может дать четкое представление о том, сколько тау в мозге и где он находится», — отмечает автор работы, невролог Никос Горгораптис из Имперского колледжа Лондона. «Поскольку в ближайшие годы будут развиваться методы лечения, которые могут быть нацелены на клубки тау, эти сканирования помогут врачам выбрать пациентов, которые могут получить пользу, и контролировать эффективность этих методов лечения». Отмечается, что результаты работы должны быть учтены при планировании лечения пострадавших от ударов. Даже если подобное случилось лишь единожды, последствия могут проявиться годы спустя.
Скопировать ссылку
Симптомом характерным для вывиха является – Вывих суставов – симптомы, первая помощь, классификация, причины
Тест по теме «Тесты по травматологии на тему “Синдром повреждения” (часть 1)»
32 вопросa
Показать Скрыть правильные ответыВопрос:
Абсолютный признак перелома костей
Варианты ответа:
- деформация сустава
- деформация мягких тканей
- отек
- патологическая подвижность костных отломков
Вопрос:
Признак, характерный только для перелома
Варианты ответа:
- кровоподтек
- припухлость
- крепитация костных отломков
- нарушение функции конечности
Вопрос:
Симптом, характерный только для вывиха
Варианты ответа:
- боль
- гиперемия
- нарушение функции
- пружинящая фиксация
Вопрос:
Первая помощь при закрытом вывихе
Варианты ответа:
- наложение давящей повязки
- тепло на место повреждения
- транспортная иммобилизация
- асептическая повязка
Вопрос:
Патологическим называется вывих
Варианты ответа:
- врожденный
- при травме
- при разрушении кости
- «застарелый»
zaochnik.com
основные признаки, первая помощь, вправление
Травматические вывихи возникают при воздействии на сочленяющиеся кости определенной механической силы. При этом кроме самого вывиха обычно происходит разрыв капсулы сустава и связок. Частота вывихов в различных суставах разная. Это связано с видом сустава, особенностями сочленяющихся поверхностей, объемом движений, прочностью и выраженностью вспомогательного аппарата.
Наиболее часто встречается вывих плеча (до 50-60% всех вывихов). Травматические вывихи могут быть открытыми (при наличии повреждений кожных покровов, сообщающихся с полостью сустава или суставными поверхностями) и закрытыми.
Открытый вывих, как и все открытые повреждения, является показанием к оперативному лечению. Обычно вывихи возникают вследствие непрямой травмы (падение на вытянутую или согнутую конечность, удар при фиксированной конечности), а также вследствие чрезмерного сокращения мышц. Вывихнутой считают периферическую часть конечности по отношению к центральной. Исключениями являются вывих акромиального конца ключицы и вывихи позвонков.
Основные признаки травматического вывиха

Основные симптомы травматического вывиха – это:
- резкая боль,
- заметная отёчность,
- видимая деформация сустава, которая характеризуется изменением размера сустава и его формы, а также ограничение или нарушение объёма движения травмированного сустава.
Вследствие травмы сустава наблюдается и изменение длины травмированной конечности. При резком движении – боль в суставе значительно усиливается. Положение травмированной конечности при этом вынужденное. При прощупывании сустава можно наблюдать отсутствие головки на её природном месте или же её существенное смещение.
Боль в суставе при движении является действительно очень сильной, что заставляет думать многих людей, что это перелом. Поэтому, при малейших признаках вывиха, вам необходимо обратится к врачу, так как именно он сможет правильно определить вид вывиха и прописать верное лечение.
Диагностика
Вывих диагностируется при наличии следующих данных:
- травма в анамнезе с характерным механизмом,
- болевой синдром,
- деформация в области сустава и изменение оси конечности, при этом суставной конец может пальпироваться или быть виден на глаз в необычном для него месте,
- вынужденное, специфичное для каждого вывиха положение конечности, изменение длины конечности (чаще — укорочение),
- отсутствие активных и резкое ограничение пассивных движений в суставе,
- «пружинящая фиксация», при пассивном движении при попытке выведения конечности из вынужденного положения отмечается эластическое, пружинящее сопротивление, а затем она вновь принимает исходное положение. Обязательным компонентом диагностики является рентгеновское исследование. Оно не только помогает уточнить характер вывиха (направление смещения периферического суставного конца), но и позволяет выяснить, не сопровождается ли вывих внутрисуставными переломами или отрывом сухожилий с участками костной ткани, что существенно меняет тактику лечения.
Лечение травматических вывихов
Лечение травматического вывиха заключается в немедленном вправлении, иммобилизации и последующем восстановлении функции. Чем раньше производится вправление вывиха, тем легче оно достижимо. При застарелых вывихах вправить их, как правило, можно только предприняв оперативное вмешательство.
Первая помощь

Первая помощь при вывихе заключается в транспортной иммобилизации и введении анальгетиков при выраженном болевом синдроме. Для вправления вывиха пострадавшего как можно быстрее следует доставить в травматологический пункт или приемный покой больницы, имеющей дежурную травматологическую службу.
Вправление вывиха
Вправление вывиха должен производить специалист — врач-травматолог, Вправление вывиха тем проще, чем мельче поврежденный сустав и чем меньше времени прошло с момента получения вывиха. Вправление вывиха в крупных суставах (плечевой, тазобедренный) следует производить под наркозом. Расслабление мускулатуры значительно облегчает манипуляцию. Обычно вывих вправляют вдвоем: помощник фиксирует проксимальный суставной конец (туловище, проксимальный сегмент конечности), а врач-травматолог осуществляет тягу за дистальную часть конечности, совершая при этом специальные движения, определяемые локализацией вывиха и характером смещения дистального суставного конца.
При вправлении вывиха раздается характерный щелчок и восстанавливаются в объеме пассивные движения в суставе. Следует помнить, что манипуляции при вправлении вывиха требуют определенных усилий, но в то же время должны производиться аккуратно, не допуская грубых и резких движений. После вправления необходимо повторить рентгеновское исследование, чтобы убедиться в устранении вывиха и отсутствии повреждений костей в зоне сустава.
Для примера рассмотрим возможные методы вправления вывиха плеча.
Способ Гиппократа — Купера.
Пострадавший лежит на спине. Врач садится рядом и обеими руками захватывает кисть, а пятку своей ноги помещает в подмышечную впадину пострадавшего и надавливает ею на сместившуюся во впадину головку плеча, осуществляя одновременную тягу вниз по оси конечности. При этом раздается щелчок и головка плеча вправляется в суставную впадину.
Способ Кохера.
Применяется преимущественно у лиц молодого возраста. Пациент лежит на спине, вывихнутая рука выступает за край стола. Помощник врача фиксирует надплечье. Способ состоит из последовательного выполнения четырех этапов:
- 1 этап — врач берет двумя руками за локоть и предплечье и при сгибании в локтевом суставе в 90° приводит плечо к туловищу и осуществляет тягу вниз по оси конечности.
- 2 этап — продолжая тягу по оси конечности, врач ротирует плечо кнаружи до тех пор, пока предплечье не встанет во фронтальную плоскость. Нередко после выполнения этого этапа раздается щелчок и вывих вправляется.
- 3 этап — сохраняя ротацию кнаружи и тягу по оси, предплечье поднимают вверх и вперед, продвигая прижатый локоть больного к средней линии и кверху
- . 4 этап — предплечье используют как рычаг и производят резкую ротацию плеча кнутри, забрасывая кисть на противоположный плечевой сустав пострадавшего. После выполнения 4 этапа раздается щелчок и восстанавливается объем пассивных движений.
Способ Джанглидзе
Пострадавшего укладывают на стол так, чтобы его край находился на уровне подмышечной впадины, при этом поврежденная рука свободно свисает вниз. Под голову подставляют отдельный столик. В таком положении пациент должен находиться 15-20 минут. За это время под действием веса конечности наступает постепенное расслабление мышц плечевого сустава, что облегчает последующие манипуляции по вправлению вывиха (такой же принцип используется при вправлении вывиха бедра).
После этого врач захватывает согнутое под прямым углом предплечье двумя руками и производит тягу вниз, сочетая ее с вращательными движениями. При этом происходит вправление вывиха.
Оперативное лечение вывихов
Показаниями к хирургическому лечению вывихов являются:
- открытые вывихи,
- невправимые свежие вывихи (интерпозиция мягких тканей),
- застарелые вывихи,
- привычные вывихи. Смысл оперативного лечения состоит в устранении вывиха и укреплении связок и капсулы сустава. При хирургическом лечении по поводу привычного вывиха используются специальные пластические операции на капсуле сустава, связках и сухожилиях с использованием как местных, так и аллогенных тканей.
Иммобилизация и реабилитация
- После вправления вывиха производят иммобилизацию в среднем на 2-3 недели. Для этого используют гипсовые повязки или лонгеты.
- Через несколько дней они могут быть заменены на косыночную повязку (для плеча) или другие способы мягкой иммобилизации.
- Через 1-2 недели при сохранении мягкой иммобилизации начинают постепенные движения в суставе, проводят курс лечебной физкультуры.
- Полное излечение наступает через 30-40 дней, а возможность полной нагрузки достигается через 2-3 месяца.
travmatolog.net
все тесты ОХ – Стр 16
б) имеется любая рана на соседних областях тела;
в) только при выстоянии костных отломков в рану;
г) не наложена асептическая повязка.
684. По виду линии излома кости переломы бывают:
а) поперечные, косые;
б) продольные, Т-образные;
в) винтообразные;
г) все перечисленные.
685. По локализации в трубчатой кости переломы бывают:
а) продольные, оскольчатые, комбинированные;
б) полные, неполные;
в) внутрисуставные, отрывные, оскольчатые;
г) эпифизарные, диафизарные, метафизарные.
686. К местным осложнениям переломов относят:
а) повреждения, сдавление кровеносных сосудов костными отломками;
б) травматический шок;
в) жировую эмболию;
г) деформацию сегмента.
687. Первичное заживление переломов через оссификацию происходит при условии:
а) минимального повреждения костной ткани;
б) максимальных сближения и фиксации отломков;
в) отсутствии интерпозиции мягких тканей;
г) все перечисленное верно.
688. Перкуссию кости – поколачивание сегмента сосевой нагрузкой проводят для уточнения локализации перелома при:
а) любых переломах;
б) подозрении на перелом и отсутствии абсолютных признаков;
в) открытых переломах;
г) подозрении на переломо-вывих.
689. Архитектурная перестройка костной мозоли – это:
а) восстановление в зоневторичной костной мозоли анатомической структуры кости, близкой к нормальной;
б) минерализация костной мозоли;
в) образование вторичной костной мозоли;
г) замедление консолидации, осложнение заживления.
690. Какой механизм повреждения характерен только для патологического перелома:
а) падение с высоты;
б) легкий удар о твердый предмет;
в) падение на вираже при беге на коньках;
г) наезд транспортного средства.
691. Какого сочетания симптомов достаточно дляустановления диагноза перелома кости?
а) крепитация отломков и отек мягких тканей;
б) отек и болезненность мягких тканей;
в) местная гиперемия и отек мягких тканей;
г) болезненность и местная гиперемия.
692 На рентгенограмме бедра в прямой проекции отломки без смещения. Нужна ли рентгенография в боковой проекции?
а) не нужна;
б) во всех случаях;
в) только при подозрении на переломо-вывих бедра;
г) при подозрении на патологический перелом.
693. Минимальным исследованием функции стопы, обязательным при переломах бедра и голени является:
а) капилляроскопия ногтевого ложа;
б) активное разгибание исгибание пальцев стопы;
в) пассивное разгибаниеи сгибание пальцев стопы;
г) динамометрия.
694. Всегда ли обязательна рентгенография при достоверных клиническихсимптомах перелома?
а) всегда обязательна;
б) при определенных локализациях перелома;
в) при подозрении на осложненный перелом;
г) при переломах эпифизов.
695. Какой симптом абсолютно достоверен при диафизарном переломе?
а) местная гипертермия;
б) патологическая подвижность;
в) местный отек;
г) локальная болезненность.
696. Можно ли снимать шину транспортной иммобилизации при выполнении рентгенографии?
а) при выраженной деформации сегмента;
б) нет;
в) если она влияет на качество рентгенограммы;
г) если она мешает пострадавшему.
697. К наиболее опасным осложнениям переломов относят:
а) травматический шок;
б) кровотечение;
в) жировую эмболию;
г) все перечисленное.
698. Наиболее часто встречается вывих:
а) нижней челюсти;
б) ключицы;
в) плеча;
г) бедра;
д) в голеностопном суставе.
699. По этиологическому признаку к вывихам относят все нижеуказанные, кроме:
а) травматических;
б) привычных;
в) врожденных;
г) полных;
д) патологических.
700. Чаще всего встречается врожденный вывих:
а) плеча;
б) предплечья;
в) в лучезапястном суставе;
г) бедра;
д) основной фаланги I пальца.
701. Причиной патологического вывиха может быть кроме:
а) костно-суставного туберкулеза;
б) остеомиелита;
в) артроза; артрита;
г) полиомиелита;
д) травматического шока.
702. Симптомом вывиха является:
а) изменение абсолютной длины конечности;
б) изменение относительной длины конечности;
в) патологическая подвижность в поврежденном суставе;
г) крепитация;
д) подкожная эмфизема.
703. Обследуя сустав при вывихе в нем, можно выпить все симптомы, кроме:
а) отсутствия активных движений;
б) резкого ограничения пассивных движений;
в) пружинящего сопротивления;
г) ложной подвижности;
д) ступенчатого западения.
704. Укажите симптом, не характерный для вывихав суставе конечности:
а) болезненность;
б) крепитация;
в) деформация;
г) изменение длины конечности;
д) вынужденное положение конечности.
705. Укажите симптом, не наблюдающийся при травматическом вывихе плеча:
а) боль в плечевом суставе;
б) резкое ограничение движений в суставе;
в) деформация и припухлость сустава;
г) крепитация при пальпации головки плеча;
д) пружинящая фиксация плеча при попытке движений в суставе.
706. У больного имеется открытый перелом костей голени вследствие удара передним бампером легкового автомобиля. Какого вида перелом при этом наиболее вероятен?
а) вколоченный;
б) компрессионный;
в) многооскольчатый;
г) отрывной;
д) винтообразный.
707. Исключите неверно указанный слой костной мозоли:
а) параоссальный;
б) периостальный;
в) интермедиарный;
г) эндостальный;
д) костномозговой.
708. Какой из перечисленных способов фиксации конечности предпочтителен после вправления неосложненного вывиха плеча:
а) лонгетная гипсовая повязка в положении приведения плеча к туловищу;
б) скелетное вытяжение на отводящей шине ЦИТО;
в) глухая гипсовая торакобрахиальная повязка;
г) 4 косыночная повязка.
709. К какому из перечисленных вывихов бедра относят вывих подвздошный?
а) к задне-нижним;
б) к задне-верхним;
в) к передне-верхним;
г) к центральным.
710. Какой из перечисленных вывихов не встречаются в плечевом суставе?
а) верхний;
б) задний;
в) нижний;
г) передний.
711. Какой из перечисленных симптомов является наиболее достоверным признаком вывиха плеча?
а) деформация области сустава;
б) увеличение объема сустава;
в) симптом «погона»;
г) болезненность при пальпации.
712. «Новый сустав» – патология, являющаяся следствием:
а) воспалительного процесса;
б) вывиха;
в) пересадки аллотрансплантата;
г) перелома.
713. К какому из перечисленных вывихов плеча относят вывих подклювовидный?
а) к задним;
б) к передним;
в) к нижним;
д) к верхним.
714. Какая из перечисленных особенностей является наиболее частой причиной возникновения привычного вывиха?
а) раннее начало движения (отведение) после вправления;
б) индивидуальные особенности анатомии суставной сумки;
в) индивидуальные особенности анатомии мышечного футляра сустава;
г) раннее начало движения (сгибание) после вправления.
715. Фиксация плеча после вправления свежего неосложненного вывиха плеча:
а) необязательна;
б) обязательна;
в) противопоказана;
г) показана у взрослых.
716. К какому из перечисленных видов вывихов бедра относят вывих запирательный?
а) к передне-нижним;
б) к передне-верхним;
в) к центральным;
г) к задне-верхним.
717. Какие из перечисленных вывихов плеча встречаются чаще:
а) задние;
б) нижние;
в) передне-нижние;
г) патологические.
718. К какому из перечисленных видов вывиха плеча относится вывих подостный?
а) к нижним;
б) к передним;
в) к задним;
г) к верхним.
719. К какому из перечисленных видов вывихов бедра относят вывих надлобковый?
а) к центральным;
б) к задне-верхним;
в) к передне-верхним;
г) к передне-нижним.
720. К числу «свежих» относят вывихи, с момента возникновения до попытки вправления которых прошло не более:
а) не более 2-3 суток;
б) от 3 до 7 суток;
в) от 1 до 3 недель;
г) более 3 недель.
721. Что предпринять в первую очередь у травмированного с открытым переломом и кровотечением из артерии?
а) иммобилизация конечности б) введение сосудосуживающих средств
в) наложение артериального жгута на конечность выше уровня перелома
г) наложение повязки на рану конечности
722. При открытом переломе одним из важнейших мероприятий является наложение:
а) давящей повязки б) окклюзионной повязки в) гипсовой повязки
г) асептической повязки
723. Транспортная иммобилизация обеспечивает:
а) профилактику развития и углубления травматического шока б) репозициюотломков в) остановку кровотечения
г) асептику раны при открытых переломах
724. Транспортную иммобилизацию на догоспитальном этапе при переломе плеча осуществляют:
а) шиной Дитерихса б) отводящей шиной ЦИТО в) гипсовой повязкой г) шиной Крамера
725. При блокаде области перелома анестетик вводят:
а) в мышечный футляр б) периневрально
в) в гематому в области перелома г) внутрикостно
726. Для блокады области перелома применяют раствор новокаина:
а) 0,25%
б) 0,5%
в) 10%
г) 1-2%
727. Эффективная репозиция костных отломков невозможна:
а) без эффективного обезболивания б) без вытяжения дистального отломка по оси проксимального в) при интерпозиции мягких тканей г) всего перечисленного
728. Репозиция отломковможет быть:
а) одномоментной закрытой ручной б) одномоментной открытой (оперативной)
в) достигнута скелетным вытяжением г) всё перечисленное верно
729. По конструкции гипсовые повязки бывают:
а) циркулярные, лонгетные б) окончатые, мостовидные
в) створчатые, лонгетно-циркулярные г) все перечисленные
730. Специальные гипсовые повязки в зависимости от формы и областей их наложения имеют названия (выбрать со всеми правильными):
а) торакобрахиальная, шлем, корсет б) кокситная, тутор, кроватка в) сапожок, перчатка, подгузник г) корсет, тутор, портупея
731. К симптомам сдавления конечности гипсовой повязкой при нарастании отека в области перелома относят:
а) отек пальцев, цианоз кожи; расстройства чувствительности и активных движений; распирающие, пульсирующие боли
б) кожный зуд, гиперемия кожи у края повязки, боль в области перелома в) снижение объема движений конечности, гиперестезия кожи проксимальнее повязки
studfile.net
Эталоны ответов
1. г 2. в 3. г 4. в 5. а 6. б 7. б 8. а 9. б 10. а 11. в 12. а 13. б 14. в 15. г 16. б 17. г 18. б 19. а 20. в 21. а 22.г 23. а 24. б 25. г 26. б 27. в 28. а 29. в 30. г 31. в 32. а 33. в 34. а 35. б 36. г 37. а 38. а 39. в 40. в 41. б 42. а
Синдром повреждения. Открытые повреждения мягких тканей. Механические повреждения костей, суставов и внутренних органов
1. Абсолютный признак перелома костей
а) деформация сустава
б) деформация мягких тканей
в) отек
г) патологическая подвижность костных отломков
2. Признак, характерный только для перелома
а) кровоподтек
б) припухлость
в) крепитация костных отломков
г) нарушение функции конечности
3. Симптом, характерный только для вывиха
а) боль
б) гиперемия
в) нарушение функции
г) пружинящая фиксация
4. Первая помощь при закрытом вывихе
а) наложение давящей повязки
б) тепло на место повреждения
в) транспортная иммобилизация
г) асептическая повязка
5. Патологическим называется вывих
а) врожденный
б) при травме
в) при разрушении кости
г) “застарелый”
6. Рана является проникающей, если
а) в ней находится инородное тело
б) повреждены только кожа и подкожная клетчатка
в) повреждены мышцы и кости
г) повреждены мягкие ткани и пограничная серозная оболочка (плевра, брюшина)
7. Чем опасны укушенные раны
а) заражением бешенством
б) заражением туберкулезом
в) большой кровопотерей
г) переломом костей
8. Комбинированная травма – это
а) сочетание двух и более повреждающих факторов
б) повреждение одного сегмента конечности
в) перелом бедра и голени
г) разрыв мочевого пузыря и перелом костей таза
9. При сохраненной целостности кожи определяется локальная боль, крепитация и деформация конечности, можно предположить
а) повреждение связочного аппарата
б) ушиб мягких тканей
в) вывих
г) закрытый перелом
10. Абсолютное укорочение конечности характерно для
а) растяжения связок
б) перелома костей
в) ушиба
г) разрыва суставной капсулы
11. Тепловые процедуры при ушибе мягких тканей назначают
а) через 2-3 суток
б) сразу после травмы
в) через несколько часов
г) не назначают вообще
12. Сочетанная травма- это
а) перелом плечевой кости и ЧМТ
б) проникающее ранение брюшной полости
в) перелом бедра и голени
г) разрыв селезенки
13. При переломе бедра необходимо фиксировать
а) тазобедренный сустав
б) тазобедренный и коленный суставы
в) тазобедренный, голеностопный и коленный суставы
г) место перелома
14. Отличительный признак ожога II степени
а) гиперемия
б) боль
в) наличие пузырей или их остатков
г) отек тканей
15. При переломе костей предплечья шина накладывается
а) от лучезапястного сустава до верхней трети плеча
б) от лучезапястного до локтевого сустава
в) на место перелома
г) от кончиков пальцев до верхней трети плеча
16. В положении “лягушки” транспортируют пациентов с переломом
а) костей таза
б) позвоночника
в) бедра
г) костей стоп
17. Лежа на спине на щите транспортируют пациентов с не брать!
а) переломом ребер
б) ушибом грудной клетки
в) травмой органов брюшной полости
г) переломом грудного отдела позвоночника
18. Для транспортной иммобилизации при черепно-мозговой травме применяют шину
а) Белера
б) Дитерихса
в) Еланского
г) Виноградова
19. При повреждении шейного отдела позвоночника с целью транспортной иммобилизации используют
а) ватно-марлевые кольца Дельбе
б) ватно-марлевый воротник Шанца
в) шину Дитерихса
г) крестообразную повязку
20. К глубоким термическим ожогам относят ожоги степени тяжести
а) II
б) III В
в) III А
г) I
21. Причина ожогового шока
а) спазм сосудов кожи
б) психическая травма
в) боль и плазмопотеря
г) кровотечение
22. Степень отморожения можно определить
а) до начала согревания
б) через 2 месяца
в) в дореактивном периоде
г) спустя несколько дней
23. Характерный признак отморожения II степени
а) некроз всей толщи кожи
б) образование пузырей
в) обратимая сосудистая реакция
г) мраморность кожи
24. Сотрясение головного мозга от ушиба мозга отличается
а) наличием “светлого промежутка”
б) отсутствием очаговой симптоматики
в) наличием повышенного АД
г) нарушением сна
25. Абсолютный симптом вывиха костей
а) отек
б) нарушение функции
в) боль
г) “пустой сустав”
26. Оптимальное обезболивание при оказании неотложной помощи пострадавшему с травматическим шоком
а) введение анальгина
б) наркоз закисью азота
в) применение спазмолитиков
г) введение анальгина с димедролом
27. У детей наблюдаются, как правило, переломы
а) косые
б) по типу “зеленой веточки”
в) компрессионные
г) полные
28. Пациента с инородным телом дыхательных путей следует транспортировать в положении
а) лежа на животе
б) лежа на спине
в) сидя или полусидя
г) лежа с опущенной головой
29. Характерный признак сдавления головного мозга
а) однократная рвота
б) менингиальные симптомы
в) “светлый промежуток”
г) кратковременная потеря сознания сразу после травмы
30. Типичное проявление перелома основания черепа
а) кровотечение и ликворрея из носа и ушей
б) отек век
в) подкожная эмфизема
г) двоение в глазах
31. Неотложная помощь при черепно-мозговой травме заключается в применении
а) наркотиков
б) противорвотных препаратов
в) пузыря со льдом на голову
г) кордиамина
32. Основной признак перелома ребер
а) локальная крепитация
б) точечные кровоизлияния на коже туловища
в) кровоподтек
г) боль
33. При оказании неотложной помощи пациенту с открытым пневмотораксом необходимо
а) выполнить новокаиновую блокаду
б) ввести спазмолитики
в) наложить окклюзионную повязку
г) наложить шину Крамера
34. При химическом ожоге пищевода на догоспитальном этапе следует
а) дать выпить молока
б) ввести анальгетик, промыть желудок
в) ничего не делать до госпитализации
г) вызвать рвоту
35. Профилактику столбняка необходимо провести при
а) ушибе мягких тканей кисти
б) закрытом переломе плеча
в) колотой ране стопы
г) растяжении лучезапястного сустава
36. Признак закрытого пневмоторакса
а) усиление дыхательных шумов
б) укорочение перкуторного звука
в) брадикардия
г) коробочный звук при перкуссии
37. При сдавлении грудной клетки пострадавшему нужно ввести обезболивающее и
а) уложить на живот
б) уложить на спину
в) уложить на бок
г) придать полусидячее положение
38. Открытый пневмоторакс – это
а) скопление воздуха в подкожной клетчатке
б) воздух, попавший при ранении в плевральную полость
в) перемещение воздуха при дыхании через рану грудной клетки в плевральную полость и обратно, рана “дышит”
г) скопление крови в плевральной полости
39. Симптом клапанного пневмоторакса
а) нарастающая одышка
б) урежение пульса
в) усиление дыхательных шумов
г) отечность тканей
40. Признаки гемоторакса
а) одышка, на стороне поражения, дыхание не прослушивается, перкуторно коробочный звук
б) притупление перкуторного звука, дыхание при аускультации ослаблено, прогрессирующее падение АД
в) крепитация при надавливании на кожу грудной клетки, затрудненное дыхание
г) шум трения плевры, боль при дыхании
41. Причина травматического шока
а) нарушение дыхания
б) интоксикация
в) болевой фактор
г) психическая травма
42. Колотые раны наиболее опасны развитием
а) пареза кишечника
б) перелома костей
в)инфицирования внутренних органов
г)тромбирования сосудов
43. Характеристика резаной раны
а) края ровные, зияет
б) большая глубина, точечное входное отверстие
в) края неровные, вокруг кровоизлияние
г) края неровные, зияет
44. I фаза течения раневого процесса в инфицированной ране – это
а) воспаление
б) регенерация
в) рубцевание
г) эпителизация
45. При накоплении экссудата в гнойной ране необходимо
а) тампонировать рану
б) дренировать рану
в) наложить повязку с мазью Вишневского
г) наложить сухую асептическую повязку
46. Протеолитические ферменты в лечении гнойных ран применяют с целью
а) обезболивания
б) улучшения кровообращения
в) лизиса некротических тканей
г) образования нежного тонкого рубца
47. Признак повреждения спинного мозга при травмах позвоночника
а) деформация в области позвонков
б) выстояние остистого отростка позвонка
в)развитие параличей конечностей
г) крепитация
48. Симптом, характерный для перелома костей таза
а) гематома в области промежности
б) крепитация в области верхней трети бедра
в) императивный позыв на мочеиспускание
г) симптом “прилипшей пятки”
49. При переломах костей таза пациента транспортируют в положении
а) на спине на мягких носилках
б) на спине на щите в положении “лягушки”
в) на животе
г) полусидя
50. Раны называются сквозными, если
а) имеется поверхностное повреждение мягких тканей, в виде желоба
б) имеется только входное отверстие
в) имеется входное и выходное отверстие
г) повреждена кожа
51. Первичная хирургическая обработка раны – это
а) иссечение краев, дна и стенок раны с последующим наложением швов
б) промывание раны
в) удаление из раны сгустков крови и инородных тел
г) наложение на рану вторичных швов
52. Абсолютный симптом раны
а) крепитация
б) зияние краев
в) флюктуация
г) патологическая подвижность
53. Условия для заживления раны первичным натяжением
а) края ровные, хорошо соприкасаются
б) края неровные, между ними значительный промежуток
в) нагноение раны
г) инородное тело в ране
54. Наиболее опасный симптом ранения
а) кровотечение
б) инфицирование
в) дефект кожи
г) нарушение функции поврежденной части тела
55. Вид ран, где чаще всего возможно повреждение костей
а) лоскутная
б) рубленая
в) колотая
г) резаная
56. При нагноении раны необходимо
а) иссечь края
б) наложить компресс
в) развести края раны, произвести ревизию и ввести в нее дренаж
г) провести ПХО
57. Дренаж в гнойную рану вводят для
а) ускорения эпителизации
б) остановки кровотечения
в) обеспечения оттока отделяемого
г) произведения тампонады
58. Основной симптом сотрясения головного мозга
а) ретроградная амнезия
б) анизокория
в) усиление рефлексов
г) бессонница
59. При ушибе головного мозга сознание чаще всего
а) утрачивается после “светлого промежутка”
б) утрачивается на несколько секунд или минут
в) ясное
г) утрачивается на длительное время
60. Метод лечения субдуральной гематомы
а) введение наркотиков
б) назначить чреззондовое питание
в) переливание крови
г) трепанация черепа
61. Результат спинномозговой пункции при внутримозговой гематоме
а) нет изменений
б) примесь гноя
в) повышение давления ликвора
г) хлопья
62. Для профилактики и борьбы с отеком мозга применяют
а) оксигенотерапию
б) физиотерпию
в) дегидратационную терапию
г) барротерапию
63. Рана, нагноившаяся в процессе лечения, называется
а) асептической
б) первично инфицированной
в) вторично инфицированной
г) микробно-загрязненной
64. Местный признак нагноения раны
а) местное повышение температуры
б) побледнение кожи
в) подкожная эмфизема
г) стихание боли
65. Вид рубца при заживлении раны первичным натяжением
а) тонкий косметический
б) грубый широкий
в) деформирующий ткани
г) гипертрофический
66. “Симптом очков” наблюдается при
а) сотрясении головного мозга
б) ушибе головного мозга
в) переломе основания черепа
г) сдавлении головного мозга
67. Множественный перелом – это
а) перелом двух и более сегментов
б) перелом бедра
в) перелом основания черепа
г) перелом нижней челюсти
68. При носовом кровотечении вследствие перелома основания черепа необходимо
а) выполнить переднюю тампонаду
б) выполнить заднюю тампонаду
в) выполнить переднюю и заднюю тампонаду
г) наложить пращевидную повязку
69. Репозиция отломков производится при
а) интерпозиции
б) любом смещении отломков
в) поднадкостничных переломах
г) открытых переломах
70. Интерпозиция – это
а) образование ложного сустава
б) смещение костных отломков
в) ущемление мягких тканей между отломками костей
г) винтообразный перелом
71. При электротравме не наблюдается
а) повышение температуры тела
б) повышение АД
в) паралич сфинктеров
г) судорожное сокращение мышц
72. Для лечения множественных переломов ребер используют
а) кольца Дельбе
б) металлоостеосинтез
в) гипсовую повязку
г) “черепичную” лейкопластырную повязку
73. Вынужденное положение конечности и деформация в области плечевого сустава характерны для
а) ушиба
б) артрита
в) вывиха
г) опухоли
74. При электротравме необходимо
а) ввести спазмолитики
б) наложить асептическую повязку
в) прекратить воздействие тока на пострадавшего
г) ввести эуфиллин
75. При ушибах в первую очередь необходимо
а) наложить согревающий компресс
б) применить пузырь со льдом
в) сделать массаж
г) произвести пункцию сустава
76. Ведущий симптом сквозной раны
а) наличие раневого канала
б) повреждение кожи
в) наличие входного отверстия
г) наличие входного и выходного отверстия
77. Транспортировка больного в положении «лягушки» применяется при
а) черепно-мозговой травме
б) травме позвоночника
в) переломе костей таза
г) переломе нижних конечностей
78. При ушибе рекомендуется местно применить холод на
а) 30 мин.
б) 6 час.
в) 2 дня
г) 7 дней
79. При переломах костей для создания импровизированной шины лучше всего использовать
а) бинт
б) резину
в) плотную ткань
г) доску
80. Достоверным признаком шока является
а) падение артериального систолического давления
б) потеря сознания
в) кровотечение
г) бледность кожных покровов
81. Основное правило наложения шины
а) только на место перелома
б) с захватом сустава, расположенного выше места перелома
в) с захватом сустава, расположенного ниже места перелома
г) с захватом не менее 2-х суставов, расположенных выше и ниже места перелома
82. Клинический симптом ушиба мягких тканей – это
а) костный хруст
б) патологическая подвижность
в) кровотечение из раны
г) кровоизлияние
83. При растяжении связок сустава необходимо в первую очередь
а) наложить тугую повязку
б) произвести вытяжение конечности
в) применить тепло на место повреждения
г) остановить кровотечение
84. Тактика при переломах ребер без повреждения органов грудной клетки
а) обезболивание, транспортировка в полусидячем положении
б) наложение циркулярной повязки
в) наложение окклюзионной повязки
г) наложение транспортной шины
85. Подкожная эмфизема указывает на повреждение
а) сердца
б) легкого
в) глотки
г) пищевода
86. Шину Крамера накладывают при переломе
а) ребер
б) костей конечности
в) костей таза
г) позвоночника
87. Больному с напряженным пневмотораксом в первую очередь необходимо провести
а) ИВЛ
б) оперативное вмешательство
в) плевральную пункцию
г) бронхоскопию
88. Первая помощь при ранениях начинается с
а) наложения повязки
б) иммобилизации
в) обезболивания
г) остановки кровотечения
89. Для подтверждения диагноза рубцового сужения пищевода выполняют
а) обзорную рентгенографию грудной клетки
б) эзофагоскопию
в) УЗИ
г) радиоизотопное исследование
90. Патологические переломы у детей не возможны при
а) врожденной ломкости костей
б) остеомиелите
в) гнойном артрите
г) остеосаркоме
91. Клиническим признаком вывиха является
а) патологическая подвижность
б) гиперемия
в) отсутствие активных движений
г) крепитация
92. Истечение ликвора из наружного слухового прохода у больного с черепно-мозговой травмой является симптомом
а) ушиба головного мозга
б) сотрясения головного мозга
в) перелома свода черепа
г) перелома основания черепа
93. Оптимальное время проведения первичной хирургической обработки раны до
а) 6 часов
б) 8 часов
в) 12 часов
г) 18 часов
94. Основной симптом ушиба головного мозга
а) головная боль
б) головокружение
в) повышение температуры
г) появление очаговой симптоматики
95. Баллотирование средостения наблюдается при
а) закрытом пневмотораксе
б) открытом пневмотораксе
в) клапанном пневмотораксе
г) медиостените
96. Для лечения гнойных ран в фазе регенерации применяют
а) мазевые повязки
б) промывание перекисью водорода
в) антибиотикотерапию
г) повязки с гипертоническими растворами
studfile.net
Тесты по хирургии. Синдром повреждения. Часть I. Вопросы 1-50
Внешний вид и соответствующее рентгеновское изображение перелома
Итоговая государственная аттестация (ИГА)
Дисциплина/Тема: Хирургия/Синдром повреждения
Смотрите также другие тесты по хирургии на нашем сайте, а также вторую часть вопросов теста по хирургии по синдрому повреждения
№ 1
* 1 -один правильный ответ
Абсолютный признак перелома костей
1) деформация сустава
2) деформация мягких тканей
3) отек
4) патологическая подвижность костных отломков
! 4
№ 2
* 1 -один правильный ответ
Признак, характерный только для перелома
1) кровоподтек
2) припухлость
3) крепитация костных отломков
4) нарушение функции конечности
! 3
№ 3
* 1 -один правильный ответ
Симптом, характерный только для вывиха
1) боль
2) гиперемия
3) нарушение функции
4) пружинящая фиксация
! 4
№ 4
* 1 -один правильный ответ
Первая помощь при закрытом вывихе
1) наложение давящей повязки
2) тепло на место повреждения
3) транспортная иммобилизация
4) асептическая повязка
! 3
№ 5
* 1 -один правильный ответ
Патологическим называется вывих
1) врожденный
2) при травме
3) при разрушении кости
4) «застарелый»
! 3
№ 6
* 1 -один правильный ответ
Рана является проникающей, если
1) в ней находится инородное тело
2) повреждены только кожа и подкожная клетчатка
3) повреждены мышцы и кости
4) повреждены мягкие ткани и пограничная серозная оболочка (плевра, брюшина)
! 4
№ 7
* 1 -один правильный ответ
Чем опасны укушенные раны
1) заражением бешенством
2) заражением туберкулезом
3) большой кровопотерей
4) переломом костей
! 1
№ 8
* 1 -один правильный ответ
Определить последовательность оказания помощи при открытом переломе костей
1. наложить шину
2. зафиксировать шину к конечности повязкой
3. обеспечить обезболивание
4. остановить кровотечение
5. наложить асептическую повязку
6. отмоделировать шину
1) 4,3,5,6,1,2
2) 3,4,6,5,1,2
3) 5,3,6,4,2,1
4) 3,5,6,4,2,1
! 1
№ 9
* 1 -один правильный ответ
При сохраненной целостности кожи определяется локальная боль, крепитация и деформация конечности, можно предположить
1) повреждение связочного аппарата
2) ушиб мягких тканей
3) вывих
4) закрытый перелом
! 4
№ 10
* 1 -один правильный ответ
Абсолютное укорочение конечности характерно для
1) растяжения связок
2) перелома костей
3) ушиба
4) разрыва суставной капсулы
! 2
№ 11
* 1 -один правильный ответ
Тепловые процедуры при ушибе мягких тканей назначают
1) на 2-3 сутки
2) сразу после травмы
3) через несколько часов
4) не назначают вообще
! 1
№ 12
* 1 -один правильный ответ
Определите последовательность оказания первой помощи при обширной ране
1. туалет раны, асептическая повязка
2. обезболивание
3. остановка артериального кровотечения
4. иммобилизация
1) 3,2,1,4
2) 2,3,1,4
3) 1,2,3,4
4) 4,3,2,1
! 1
№ 13
* 1 -один правильный ответ
При переломе бедра необходимо фиксировать
1) тазобедренный сустав
2) тазобедренный и коленный суставы
3) тазобедренный, голеностопный и коленный суставы
4) место перелома
! 3
№ 14
* 1 -один правильный ответ
Отличительный признак ожога II степени
1) гиперемия
2) боль
3) наличие пузырей или их остатков
4) отек тканей
! 3
№ 15
* 1 -один правильный ответ
При переломе костей предплечья шина накладывается
1) от лучезапястного сустава до верхней трети плеча
2) от лучезапястного до локтевого сустава
3) на место перелома
4) от кончиков пальцев до верхней трети плеча
! 4
№ 16
* 1 -один правильный ответ
В положении «лягушки» транспортируют пациентов с переломом
1) костей таза
2) позвоночника
3) бедра
4) костей стоп
! 1
№ 17
* 1 -один правильный ответ
Лежа на спине на щите транспортируют пациентов с
1) переломом ребер
2) ушибом грудной клетки
3) травмой органов брюшной полости
4) переломом грудного отдела позвоночника
! 4
№ 18
* 1 -один правильный ответ
Для транспортной иммобилизации при черепно-мозговой травме применяют шину
1) Белера
2) Дитерихса
3) Еланского
4) Виноградова
! 3
№ 19
* 1 -один правильный ответ
При повреждении шейного отдела позвоночника с целью транспортной иммобилизации используют
1) ватно-марлевые кольца Дельбе
2) ватно-марлевый воротник Шанца
3) шину Дитерихса
4) крестообразную повязку
! 2
№ 20
* 1 -один правильный ответ
К глубоким термическим ожогам относят ожоги степени тяжести
1) II
2) III В
3) III А
4) I
! 2
№ 21
* 1 -один правильный ответ
Причина ожогового шока
1) спазм сосудов кожи
2) психическая травма
3) боль и плазмопотеря
4) кровотечение
! 3
№ 22
* 1 -один правильный ответ
Степень отморожения можно определить
1) сразу после согревания
2) на 2-ой день
3) в дореактивном периоде
4) спустя несколько дней
! 4
№ 23
* 1 -один правильный ответ
Характерный признак отморожения II степени
1) некроз всей толщи кожи
2) образование пузырей
3) обратимая сосудистая реакция
4) мраморность кожи
! 2
№ 24
* 1 -один правильный ответ
Сотрясение головного мозга от ушиба мозга отличается
1) наличием «светлого промежутка»
2) отсутствием очаговой симптоматики
3) наличием повышенного АД
4) нарушением сна
! 2
№ 25
* 1 -один правильный ответ
Абсолютный симптом вывиха костей
1) отек
2) нарушение функции
3) боль
4) «пустой сустав»
! 4
№ 26
* 1 -один правильный ответ
Оптимальное обезболивание при оказании неотложной помощи пострадавшему с травматическим шоком
1) внутривенное введение тиопентала натрия
2) наркоз закисью азота
3) применение промедола
4) введение анальгина с димедролом
! 2
№ 27
* 1 -один правильный ответ
У детей наблюдаются, как правило, переломы
1) косые
2) по типу «зеленой веточки»
3) компрессионные
4) полные
! 2
№ 28
* 1 -один правильный ответ
Пациента с инородным телом дыхательных путей следует транспортировать в положении
1) лежа на животе
2) лежа на спине
3) сидя или полусидя
4) лежа с опущенной головой
! 3
№ 29
* 1 -один правильный ответ
Характерный признак сдавления головного мозга
1) однократная рвота
2) менингиальные симптомы
3) «светлый промежуток»
4) кратковременная потеря сознания сразу после травмы
! 3
№ 30
* 1 -один правильный ответ
Типичное проявление перелома основания черепа
1) кровотечение и ликворрея из носа и ушей
2) отек век
3) подкожная эмфизема
4) двоение в глазах
! 1
№ 31
* 1 -один правильный ответ
Неотложная помощь при черепно-мозговой травме заключается в применении
1) наркотиков
2) противорвотных препаратов
3) пузыря со льдом на голову
4) кордиамина
! 3
№ 32
* 1 -один правильный ответ
Основной признак перелома ребер
1) локальная крепитация
2) точечные кровоизлияния на коже туловища
3) кровоподтек
4) боль
! 1
№ 33
* 1 -один правильный ответ
При оказании неотложной помощи пациенту с открытым пневмотораксом необходимо
1) выполнить новокаиновую блокаду
2) ввести спазмолитики
3) наложить окклюзионную повязку
4) наложить шину Крамера
! 3
№ 34
* 1 -один правильный ответ
При химическом ожоге пищевода на догоспитальном этапе следует
1) дать выпить молока
2) ввести анальгетик, промыть желудок
3) ничего не делать до госпитализации
4) вызвать рвоту
! 2
№ 35
* 1 -один правильный ответ
Профилактику столбняка необходимо провести при
1) ушибе мягких тканей кисти
2) закрытом переломе плеча
3) колотой ране стопы
4) растяжении лучезапястного сустава
! 3
№ 36
* 1 -один правильный ответ
Признак закрытого пневмоторакса
1) усиление дыхательных шумов
2) укорочение перкуторного звука
3) брадикардия
4) коробочный звук при перкуссии
! 4
№ 37
* 1 -один правильный ответ
При сдавлении грудной клетки пострадавшему нужно ввести обезболивающее и
1) уложить на живот
2) уложить на спину
3) уложить на бок
4) придать полусидячее положение
! 4
№ 38
* 1 -один правильный ответ
Открытый пневмоторакс — это
1) скопление воздуха в подкожной клетчатке
2) воздух, попавший при ранении в плевральную полость
3) перемещение воздуха при дыхании через рану грудной клетки в плевральную полость и обратно, рана «дышит»
4) скопление крови в плевральной полости
! 3
№ 39
* 1 -один правильный ответ
Симптом клапанного пневмоторакса
1) нарастающая одышка
2) урежение пульса
3) усиление дыхательных шумов
4) отечность тканей
! 1
№ 40
* 1 -один правильный ответ
Признаки гемоторакса
1) одышка, на стороне поражения, дыхание не прослушивается, перкуторно коробочный звук
2) притупление перкуторного звука, дыхание при аускультации ослаблено, прогрессирующее падение АД
3) крепитация при надавливании на кожу грудной клетки, затрудненное дыхание
4) шум трения плевры, боль при дыхании
! 2
№ 41
* 1 -один правильный ответ
Причина травматического шока
1) нарушение дыхания
2) интоксикация
3) болевой фактор
4) психическая травма
! 3
№ 42
* 1 -один правильный ответ
Колотые раны наиболее опасны тем, что возможно повреждение
1) нервов
2) костей
3) внутренних органов
4) сосудов
! 3
№ 43
* 1 -один правильный ответ
Характеристика резаной раны
1) края ровные, зияет
2) большая глубина, точечное входное отверстие
3) края неровные, вокруг кровоизлияние
4) края неровные, зияет
! 1
№ 44
* 1 -один правильный ответ
I фаза течения раневого процесса в инфицированной ране — это
1) гидратация
2) дегидратация
3) рубцевание
4) эпителизация
! 1
№ 45
* 1 -один правильный ответ
При накоплении экссудата в гнойной ране необходимо
1) тампонировать рану
2) дренировать рану
3) наложить повязку с мазью Вишневского
4) наложить сухую асептическую повязку
! 2
№ 46
* 1 -один правильный ответ
Протеолитические ферменты в лечении гнойных ран применяют с целью
1) обезболивания
2) улучшения кровообращения
3) лизиса некротических тканей
4) образования нежного тонкого рубца
! 3
№ 47
* 1 -один правильный ответ
Признак повреждения спинного мозга при травмах позвоночника
1) деформация в области позвонков
2) выстояние остистого отростка позвонка
3) паралич
4) «симптом возжей»
! 3
№ 48
* 1 -один правильный ответ
Симптом, характерный для перелома костей таза
1) гематома в области промежности
2) крепитация в области верхней трети бедра
3) императивный позыв на мочеиспускание
4) симптом «прилипшей пятки»
! 4
№ 49
* 1 -один правильный ответ
При переломах костей таза пациента транспортируют в положении
1) на спине на мягких носилках
2) на спине на щите в положении «лягушки»
3) на животе
4) полусидя
! 2
№ 50
* 1 -один правильный ответ
Раны называются сквозными, если
1) имеется поверхностное повреждение мягких тканей, в виде желоба
2) имеется только входное отверстие
3) имеется входное и выходное отверстие
4) повреждена кожа
! 3
kbmk.info
признаки и оказание медицинской помощи
Каждый день в травмпункты обращаются люди, получившие травмы в быту, на работе или на улице. Многим из них ставят диагноз «вывих», признаки которого для травматолога очевидны. Но у пациентов нет медицинского образования, и они не понимают, что это значит. Чтобы избежать лишних волнений и недоразумений между врачом и пациентом, попробуем объяснить, что подразумевается под этим звучным термином.
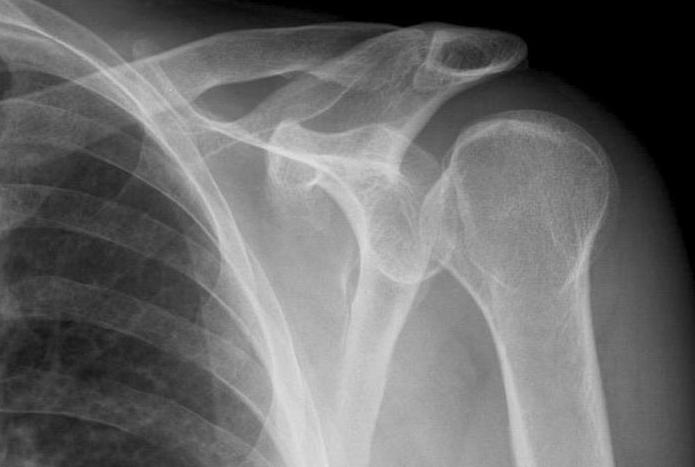
Как работает сустав?
Некоторые кости нашего скелета соединены подвижно. Это дает возможность человеку ходить, наклоняться, поднимать и сгибать конечности. Кости в этих соединениях разделены суставной полостью, в которой присутствует суставная (синовинальная) жидкость. Снаружи место соединения покрыто прочной оболочкой, которую называют суставной сумкой. Благодаря внутренней жидкости и мощной фиброзной внешней ткани, эти поверхности могут плавно скользить, не выходя за пределы сумки.
Что медики называют вывихом?
Если произошла травма, целостность суставной сумки может нарушиться, а сами поверхности могут сместиться по отношению круг к другу. Это и есть вывих, признаки которого будут подробнее описаны ниже. То есть, когда врач ставит подобный диагноз, он имеет в виду, что кость вышла из суставной полости, повредив ткани сумки или связки.
Виды вывихов
Медицина различает несколько видов вывихов:
- травматические;
- врожденные;
- патологические;
- привычные.
Каждый вид имеет свои характеристики и особенности. Так, например, для врожденного вывиха бедра характерно смещение головки кости, но суставная сумка при этом не нарушена. Но если такую врожденную патологию не лечить, то сумка растягивается, что вызывает дополнительные трудности при движении.
А вот признаки вывиха сустава, называемого патологическим, заключаются в повреждении суставной поверхности, вызванном патологическим процессом. В частности, туберкулезом, сифилисом или гематогенным воспалением в детстве.
Особым считается привычный вывих. Признаки – частые повторы суставного смещения, связанные с усилиями и нагрузками. Они бывают у спортсменов, и у людей, занимающихся тяжелым физическим трудом, хотя и у обывателей тоже случаются. Чаще всего наблюдаются привычные вывихи плечевых, лучезапястных и локтевых сочленений.
Основная локализация
Обычно к травматологам обращаются с вывихами после падений на улице и бытовых травм. Чаще других диагностируются подобные повреждения лучезапястного сочленения, межфаланговых соединений пальцев рук и ног, локтевых и тазобедренных суставов. Так же достаточно много случаев вывиха сочленения нижней челюсти.
Основные признаки
Вот мы и добрались до самого важного. Далее следует описать первые признаки вывиха. После травмы человек ощущает боль, конечность занимает нехарактерное положение, а сам сустав выглядит неестественно, его форма изменяется. Движение в месте поврежденного сочленения затрудняется или становится невозможным.
Признаки вывиха могут быть зрительно заметны, и человеку кажется, что кость легко поставить на место. Но это ошибка. Поврежденная конечность пружинит и возвращается в нетипичное положение. Эти манипуляции сопровождаются сильной болью и могут стать причиной болевого шока.
 Оказание помощи
Оказание помощи
После того как установлены явные признаки вывиха, можно попытаться оказать первую помощь пострадавшему до прибытия скорой помощи на место или до доставки его в травмпункт. Помните, если вы не имеете медицинского образования, самостоятельно вправлять поврежденный сустав нельзя! Дело в том, что неумелые действия могут сильнее травмировать сочленение. Дайте пострадавшему обезболивающий препарат, например, анальгин. Положите на поврежденный сустав холодный компресс или приложите лед. Зафиксируйте конечность в том состоянии, которое она приняла после травмы. Руку подвесьте на косынке или бинтах на шею. А вот ногу зафиксируйте длинной палкой или доской, чтобы она была обездвижена. Если подходящей шины нет, то прибинтуйте больную ногу к здоровой. Теперь пострадавшего можно транспортировать в больницу.

Не похож на другие виды челюстной вывих. Признаки – выдвижение челюсти, повышенное слюновыделение, дискомфорт и боль. Односторонний вывих нижней челюсти смещает ее в сторону здорового сустава. Рот при этом не закрывается, а боль локализуется в области уха. Если налицо признаки данного повреждения, то подвяжите челюсть широкой косынкой или шарфом, концы которого зафиксируйте на затылке. Если есть возможность наложить повязку из бинта, то она должна быть пращевидная. Широкая часть закрывает подбородок, а концы завязываются на затылке.
Что делает врач?
Пострадавшего надо максимально быстро доставить к врачу. Чем раньше вправлен вывих, тем меньше последствий у травмы. Начинается лечение с обезболивания поврежденного сустава. Затем врач аккуратно, без резких движений вправляет кость в суставную сумку. При этом раздается характерный щелчок, и частичная подвижность восстанавливается. Внешний вид сустава вновь становится типичным. Но это не конец лечения, а только его начало. Далее врач должен обездвижить сустав, чтобы восстановились поврежденные участки внутри сумки. Для этого конечность гипсуют в правильном состоянии.
Торопиться снимать гипс нельзя. Недолеченная травма сустава может перейти в привычный вывих, а это существенно усложнит жизнь.
Разобравшись с понятиями: вывих, признаки, первая помощь при нем, вы не будете чувствовать себя беспомощными в случае получения травмы. Из статьи стало известно, что можно предпринять, а чего делать нельзя, если получен вывих. Также рассмотрен вопрос, как оказать доврачебную помощь при вывихе, если прищлось стать случайным свидетелем травмы.
fb.ru


 Наблюдается большая гематома тыла стопы. Подвывиху голеностопа подвержены тучные люди и те, у кого слабый связочный аппарат.
Наблюдается большая гематома тыла стопы. Подвывиху голеностопа подвержены тучные люди и те, у кого слабый связочный аппарат. воспаление суставов;
воспаление суставов; опухоль сустава;
опухоль сустава; применение обезболивающих препаратов;
применение обезболивающих препаратов; электрофорез;
электрофорез; Артрит. Связан с воспалением сустава, может быть спровоцирован инфекцией, повреждением сочленения. Тяжелой аутоиммунной патологией считается ревматоидный артрит – это заболевание приводит к серьезной деформации парных суставов и обычно стартует с поражения пальцев рук.
Артрит. Связан с воспалением сустава, может быть спровоцирован инфекцией, повреждением сочленения. Тяжелой аутоиммунной патологией считается ревматоидный артрит – это заболевание приводит к серьезной деформации парных суставов и обычно стартует с поражения пальцев рук.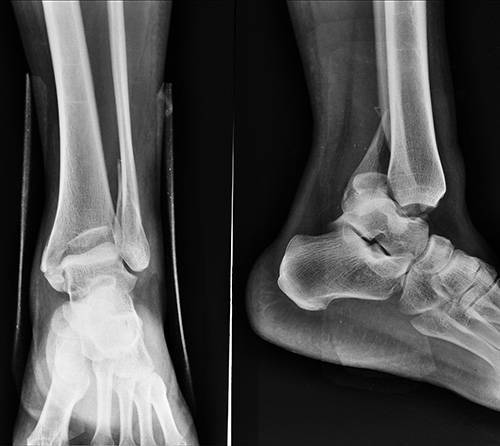 сужение или сращение суставной щели,
сужение или сращение суставной щели, Ключица человека: анатомия, строение, функции
Ключица человека: анатомия, строение, функции Лодыжка: что это и где находится
Лодыжка: что это и где находится Тазобедренный сустав: строение, функции, болезни у мужчин и женщин
Тазобедренный сустав: строение, функции, болезни у мужчин и женщин Запястье и кисть руки: где они находятся, функции и строение
Запястье и кисть руки: где они находятся, функции и строение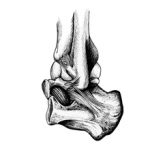 Суставы человека: виды, анатомия, строение
Суставы человека: виды, анатомия, строение Стопа человека: строение, анатомия, функции
Стопа человека: строение, анатомия, функции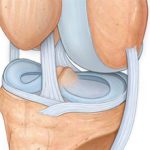 Коленный сустав и связки — строение и анатомия
Коленный сустав и связки — строение и анатомия


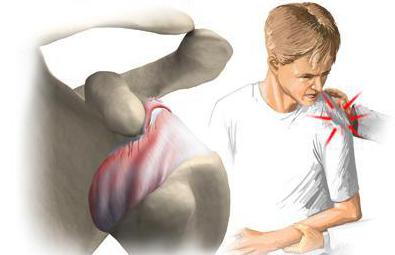 Оказание помощи
Оказание помощи