После приседаний болит колено: Боль в коленях при приседании и вставании – что делать
Боль в коленях при приседании и вставании – что делать
Коленный сустав сложно организован и регулярно испытывает большие нагрузки. А потому неудивительно, что болят колени после тренировки, ходьбы по лестнице, вставании с кресла. Часто причина боли кроется в артрозе или разрушении суставного хряща колена.
Немного о колене
Коленный сустав имеет очень ограниченную подвижность. Он позволяет сгибать ногу в одной проекции и немного ее проворачивать. А самое главное анатомически с рождения предусмотрена защита от выгибания колена назад. Иначе мы бы не смогли стоять на прямых ногах.
Вся подвижность обеспечивается комплексом связок коленного сустава и чашечки. Главные материалы, образующие колено – хрящ и эластические волокна.
Еще отметим про патологическую бугристость берцовых костей у детей, позже поймете, зачем мы об этом сказали. Поэтому они могут жаловаться на то, что болит коленка при приседании.
Известно, что внутри колена между движущимися частями возникает трение. Оно сводится к минимуму за счет суставной жидкости. Сам же сустав находится в суставной сумке.
Оно сводится к минимуму за счет суставной жидкости. Сам же сустав находится в суставной сумке.
Таким образом, если болит колено, то причины боли нужно искать в:
- костях;
- суставе;
- связках.
В каких ситуациях могут болеть колени
Чаще всего болят колени при приседании и вставании. Реже – только после приседа. Неправильно выполненный жим ногами, приседания, выпады могут инициировать травму колен.
Чаще всего, во время тяжелых упражнений на ноги, страдают именно колени, а не голеностопы или бедра. Просто они испытывают наиболее сильную нагрузку. Казалось бы, голеностоп испытывает еще большее напряжение, ведь он носит на себе весь наш вес. Но он так и не сгибается, как колено. А вообще, ему тоже хорошо достается. Просто у него не настолько сложное строение.
Боль в коленях может сопровождать как приседания со штангой, так и с пустым грифом. А иногда и без него. Или же вы можете чувствовать боль даже без тренировок, сидя дома. Почему? Возможно, у вас лишний вес, или очень малоподвижный образ жизни и еще тысяча и две причины для воспаления коленного сустава.
Почему? Возможно, у вас лишний вес, или очень малоподвижный образ жизни и еще тысяча и две причины для воспаления коленного сустава.
Причины болей в коленях
Та нагрузка, которую испытывают коленные суставы, со временем разрушает их. Следует помнить, что ресурс каждой части нашего тела ограничен. По исчерпании этого ресурса процессы регенерации перестают опережать процесс разрушения. Начинается обратный отсчет. Например, сначала человек чувствует боль при артрозе, а потом ему меняют сустав. Поэтому стоит быть очень внимательным уже к первым признакам возникновения проблем.
Начало артроза
Современный мир стирает возрастные границы при артрозе. Артроз может быть локального характера (например, только коленного сустава) и полиартроз. А также он может быть инфекционного плана (его может спровоцировать хламидия) и трофического, связанного с недостатком питания.
Трофические проблемы коленного сустава возникают, если в вашем рационе недостаточно суставообразующих веществ или если нарушено кровоснабжение хряща колена.
Проявляется артроз острой или тупой болью во время движения. Чаще всего болят колени после тренировки и во время нее. Лечение назначает врач.
Без лечения ситуация может ухудшиться до такой степени, что боль будет преследовать вас даже ночью, когда вы лежите в постели. Она не даст вам спать. Затем придется делать протез коленного сустава и навсегда забыть, что такое жим ногами или присед.
Если вы чувствуете даже слабую боль, лучше отложить занятия с весом до консультации врача. А до этого занимайтесь с пустым грифом.
Опасность для подростков, усиленно занимающихся спортом
Колени болят не только при артрозе. Еще одна неприятная штука, которая может случиться с коленом – болезнь Осгуда–Шляттера (как раз про нее мы и говорили в начале). Характеризуется образованием болезненной шишки под коленной чашечкой на большой берцовой кости.
Такая шишка обнаруживается у подростков лет 11–15 вне зависимости от пола, активно занимающихся спортом.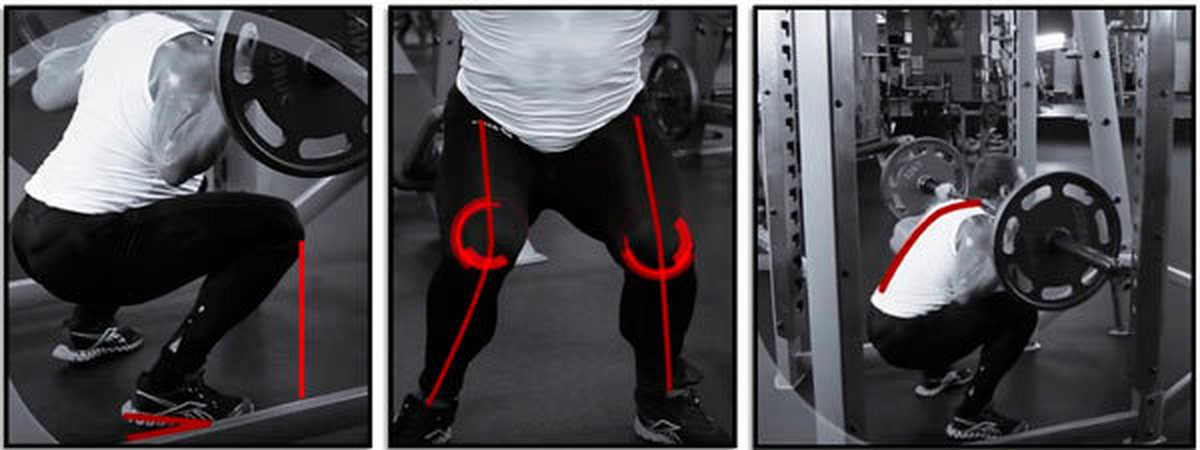 Потому, подросток может жаловаться, что у него болит коленка при приседании.
Потому, подросток может жаловаться, что у него болит коленка при приседании.
При движении боль в колене обусловлена близостью к нему шишки. Она и так болезненна, а тут еще постоянные прыжки, бег. Эта болезнь проходит сама. Шишка часто исчезает, если даже отсутствует лечение. Смысла проводить лечение, как правило, нет.
Деформация сустава вследствие плоскостопия
Плоскостопие – опасный враг. Из-за него стопа неправильным образом становится на опорную поверхность. От этого страдает весь скелет, начиная с голеностопа и заканчивая шеей. От плоскостопия деформируются большие пальцы ног, колени, разрушаются тазобедренные суставы, болит голова.
Если не решить проблему, процесс разрушения коленного хряща неминуем. Излишняя нагрузка на колено, вызванная напревильным положением стопы, будет постепенно «убивать» его.
При недостаточном поступлении в организм суставообразующих веществ веществ процесс только ускорится. Вот почему нужно правильно и сбалансированно питаться.
Плоскостопие желательно вылечить с самого детства, в это время костная система активно растет и меняется. В этом вам поможет специальная гимнастика. В подростковом периоде уже сложнее что-либо изменить.
Чтобы минимизировать негативное воздействие на суставы, людям с плоскостопием при приседании с грифом или штангой лучше вкладывать в обувь специальные ортопедические стельки.
Нередко при артрозе обнаруживается еще и плоскостопие. Лечение плоскостопия для взрослых уже недоступно, можно лишь несколько улучшить состояние стоп.
Травмы: постепенные и внезапные
Теперь поговорим о травмах в тренажерном зале. При работе с весами, грифом можно получить травму сразу, или же постепенно, систематически нарушая все законы силовых нагрузок.
Нужно знать, какие упражнения опасны для коленей: жим ногами, приседания и выпады. Если не соблюдать правильную технику в каждом упражнении, можно легко заработать болезни коленного сустава даже здоровому человеку и заиметь противопоказания к тренировкам.
Жим ногами считается менее опасным, чем приседания. Выпады, как и присед, наиболее болезненны. Лечение травм обязательно! Нужно устранить причины боли.
Давайте разберемся, почему могут возникать травмы коленей при тренировках. Заметим, что это не все причины травм, но наиболее часто встречающиеся:
- Одним из правил приседания или выпадов является то, что колено не должно выходить за линию большого пальца ног. Приседать иначе – вредно, будут травмы.
- Нельзя выпрямлять колени, если вы делаете жим ногами или качаете икры. Колени немного согнуты. Это придумали для того, чтобы ноги не расслаблялись. Ведь в выпрямленном состоянии колени защелкиваются, и можно чуть расслабить мышцы – вес все равно не упадет. А большая часть нагрузки ляжет на коленный сустав – опять вред коленям, приводящий к травме.
- Жим или приседание нельзя делать со сведенными внутрь коленями. Запомните – колено смотрит туда же, куда и носок.
При артрозе неважно, как вы приседаете. Любая высокая нагрузка наносит вред. Боль может появиться в любой момент: до и после приседа.
Любая высокая нагрузка наносит вред. Боль может появиться в любой момент: до и после приседа.
Часто люди пытаются спасти больное колено при помощи втирания различных средств и мазей. Так делать можно, однако такое лечение во многих случаях бывает бесполезным.
Дополнительный вред вашим коленям наносит переохлаждение. Особенно это актуально для девушек, любящих зимой надеть короткую юбку и тонкие колготки.
Как заниматься при болях
Поход к врачу не всегда выявит причину боли. Часто бывает, что врач разведет руками и скажет, что вы здоровы. Так происходит, потому что на МРТ признаки артроза не выявляются на ранних стадиях. На ранних стадиях вас может выдать хруст в колене. Хотя некоторые живут с этим всю жизнь без прогрессии, не зная ни о каком артрозе.
Если вам не поставили никакого диагноза, попробуйте заниматься так:
- Определите, на каком этапе во время приседания у вас болят колени. Если вы сможете сделать неполное приседание без боли – делайте.
- Точно так же делайте жим ногами. Боль – ваш компас.
- Завяжите колени эластичными бинтами. Заматывать можно не очень туго – так, чтобы вы могли всё упражнение ходить с бинтами. Часто это помогает. Работайте первое время с пустым грифом, а не с тяжелой штангой.
- Хорошо разогревайтесь – лучше всего на велотренажере. Именно он обеспечит максимальный безопасный разогрев для вашего коленного аппарата.
- Можете использовать согревающие мази. Но помните, если ваша кожа чувствительна, получите один лишь вред.
 Кожа будет гореть, а если еще бинтами замотаете – вообще не сможете заниматься.
Кожа будет гореть, а если еще бинтами замотаете – вообще не сможете заниматься. - Веса увеличивайте постепенно и медленно. Вы исследователь боли и должны четко понять, когда начинается боль, а что можно делать без нее. Боль – ваш проводник и красный сигнал светофора.
- Принимайте дополнительно хондроитин и глюкозамин, витамины и ненасыщенные жирные кислоты в виде биодобавок или в натуральном виде.
Самое главное – внимательно относитесь к своему здоровью. Помните, что острая боль и дискомфорт в коленном суставе – это противопоказания к занятиям с весом. Лучше отложите тренировку до консультации врача. Таким образом вы не нанесете больному суставу дополнительный вред и с большой вероятностью предотвратите более серьезную проблему.
что делать, в чем причина
Каким бы полезным ни был спорт, у него есть и определенные побочные эффекты. В первую очередь касается это частого травматизма. При выполнении определенных упражнений, например приседаний, могут возникать неприятные ощущения. Боли в коленях могут быть связаны не только непосредственно с нагрузками, но и с заболеваниями коленного сустава, которые у спортсменов встречаются не так уж редко. Поэтому важно уметь прислушаться к организму и вовремя среагировать на тревожные симптомы. Так, если у вас болят колени при приседании, не игнорируйте это.
Боли в коленях могут быть связаны не только непосредственно с нагрузками, но и с заболеваниями коленного сустава, которые у спортсменов встречаются не так уж редко. Поэтому важно уметь прислушаться к организму и вовремя среагировать на тревожные симптомы. Так, если у вас болят колени при приседании, не игнорируйте это.
Когда боль является нормой?
Неприятные ощущения на фоне физических нагрузок, в том числе и боль в колене при приседании, – это нередкое явление. Проявиться она может ввиду определенных изменений в мышечно-сухожильных комплексах и костно-суставных элементов коленной зоны. Иногда дискомфорт – явление нормальное, имеющее вполне объективные причины. Говорить об этом стоит в таких случаях:
- Слабая и недлительная болезненность определенных мышц бедра и голени или же целой группы. Чаще всего это закономерное явление при нагрузках, которое обусловлено тем, кто в тканях накапливается молочная кислота. Длительность и вероятность возникновения подобных болей зависят от того, насколько тренированы мышцы.
 Чем больше они подготовлены к нагрузкам, тем меньше будут боли в мышцах.
Чем больше они подготовлены к нагрузкам, тем меньше будут боли в мышцах. - Ноющие непродолжительные боли, локализацию которых нельзя определить полностью, в районе колена. После тренировок спортсмены могут ощущать легкое сдавливание всего состава, одной болезненной точки при этом не будет.
Боль в колене после приседаний, если она является нормой, будет неинтенсивной и непродолжительной. После отдыха в течение определенного времени неприятные ощущения ослабевают или проходят вообще. Если мышцы не подготовлены, они всегда будут болеть после физических нагрузок.
Возможные причины болей после приседаний
Ответ на вопрос о том, почему после приседаний болят колени, не всегда связан с физиологически неподготовленными мышцами. Причины могут быть следующими:
- Повреждения механического характера. Занимающиеся спортом люди могут столкнуться с растяжением либо разрывом связок в суставе, с травмами кости от ушиба, падения или чрезмерно резкого движения.
 Тогда боли в колене – прямое последствие травмирования.
Тогда боли в колене – прямое последствие травмирования. - Чрезмерно сильная нагрузка и неправильная техника упражнений – распространенная причина боли в коленях при приседании. Дело в том, что коленный сустава является очень сложным механизмом. Он включает в себя массу элементов, которые соприкасаются между собой. Увеличивая нагрузку, к примеру, приседая со штангой или делая выпады, вы повышаете нагрузку и давление на трущиеся элементы под коленной чашечкой.
- Проблема может быть и более серьезной – возможно, у вас болит колено после приседаний по причине тех или иных заболеваний внутренних органов. Это может быть артроз, болезнь Осгуда-Шлаттера, воспаление коленных сухожилий, хондромаляция надколенника (истончение суставного хряща) и так далее.
- Кроме всего прочего, боль в колене после приседаний со штангой может быть результатом нехватки витаминов и отложения солей. В этом случае дополнительным симптомом будет сухая и шелушащаяся кожа в районе коленей.

Болят колени после приседаний: что делать?
Если у вас болят колени после приседаний со штангой или без нее, то важно проанализировать характер этой боли. Если она резкая, и не проходит даже спустя какое-то время после выполнения упражнения, скорее всего, это говорит о получении вами травмы. Первая помощь может заключаться в прикладывании к поврежденной области льда, завернутого в ткань. Затем нужно как можно раньше обратиться к травматологу. Если будет иметь место разрыв связок, сухожилий, мениска или суставной капсулы, может быть нужна операция. При травме в коленях занятия на какое-то время придется отложить.
Если ответ на вопрос, почему болят колени при приседании, точно не связан с травмой, то, возможно, суть в неправильной технике выполнения упражнений, и ее нужно пересмотреть. Чтобы коленные хрящи не получали слишком большую нагрузку, при приседаниях колени должны быть направлены четко вперед. Коленный сустав должен двигаться к среднему пальцу стопы и не выходить за вертикаль носка. Избегайте приседаний полностью, старайтесь доводить колени до параллели с полом.
Избегайте приседаний полностью, старайтесь доводить колени до параллели с полом.
Многое может зависеть от порядка выполнения упражнений. Рекомендуется выполнять жим ногами лишь после приседаний. Также крайне важна разминка. Не пренебрегайте ею, поскольку она помогает подготовить мышцы к нагрузкам и разогревает их, снижая риски травмы и перенапряжения. Нагрузку нужно повышать постепенно. Если колени хрустят и болят при приседании постоянно, то на какое-то время стоит отказаться от тренировок и обратиться специалисту, который определит точную причину подобного явления.
Кроме того учтите, что постоянный хруст в коленях при физической нагрузке может быть первым признаком развивающегося артроза. Чтобы решить эту проблему, постарайтесь как можно раньше обратиться к специалисту.
Ответ на вопрос о том, что делать, если болят колени после приседаний, будет другим, если причиной данного явления стало отложение солей и недостаток витаминов. Тогда для укрепления коленного сустава нужен хороший комплекс, включающий в себя хондроитин и глюкозамин. Важно также скорректировать питание. Минимизируйте количество в нем соли, ограничьте эфирное, мучное и сладкое. Налегайте на фрукты, овощи, нежирные белковые продукты.
Тогда для укрепления коленного сустава нужен хороший комплекс, включающий в себя хондроитин и глюкозамин. Важно также скорректировать питание. Минимизируйте количество в нем соли, ограничьте эфирное, мучное и сладкое. Налегайте на фрукты, овощи, нежирные белковые продукты.
Могут быть полезны при болях в колене теплые ванны. Их рекомендуется принимать в течение 25-35 минут. Можно добавлять в воду эфирные масла. Приняв ванну, вытритесь насухо и смажьте причиняющее дискомфорт колено нерафинированным маслом.
Как выполнять приседания при болях в коленях
Существует довольно распространенное заблуждение, что людям, которые страдают от болей в коленях, нельзя приседать. На самом же деле именно это упражнение может стать лучшим помощником при болевых ощущениях. Часто именно приседания специалисты прописывают тем, кто проходит реабилитацию после травм колена. Правильно выполненное приседание помогает улучшить баланс и координацию, тренирует и укрепляет мышцы ног. Рассмотрим, как выполнять приседания при болях в колене. Рассмотрим, как выполняется правильное классическое приседание.
Рассмотрим, как выполняется правильное классическое приседание.
Для этого упражнения нужно встать прямо, ноги поставить на ширине плеч. Очень важна правильная поза, поскольку ошибки могут еще больше травмировать колени. Помните о следующем:
- Плечи опускаются и отводятся назад. В таком положении они должны оставаться на протяжении всего упражнения, независимо от того, опускаетесь вы или поднимаетесь.
- Постарайтесь сделать двойной подбородок с целью предотвращения смещения позвонков шейного отдела. Сначала может быть непривычно, но дискомфорта не будет.
- Выполняя упражнение, смотрите прямо вперед. Важно сохранять координацию и равновесие.
- Напрягите и втяните живот, также нужно напрягать ягодицы.
- Опускайтесь, выпячивая назад ягодицы и бедра. Закончив отводить бедра, согните колени до напряжения в мышцах. Если ощущаете боль, не продолжайте приседать ниже этого уровня.
- Новички, выполняя приседания, часто сгибают только колени.
 Привычка эта весьма опасна, поскольку колени, таким образом, выходят за уровень стоп, и ввиду этого может повыситься нагрузка и усилиться боль.
Привычка эта весьма опасна, поскольку колени, таким образом, выходят за уровень стоп, и ввиду этого может повыситься нагрузка и усилиться боль. - Чтобы потом не искать ответ на вопрос о том, что делать если болят колени при приседаниях, приучите себя правильно дышать при физических нагрузках. Верная дыхательная техника помогает облегчить выполнение упражнения и улучшить циркуляцию в тканях кислорода. Также дыхание спасает от перепадов давления. Приседая, совершайте вдох, напрягая и подготавливая тело. А на подъеме расслабляйтесь и вдыхайте.
- Чтобы не забывать о дыхании, можно считать вслух, выполняя упражнение.
Нельзя тренироваться через боль. Если вы заставляете себя делать бесконечные повторения, чувствуя себя при этом плохо, вы рискуете получить травму. А если у вас она уже была, период реабилитации такими путями вы значительно отсрочите. Тренироваться нужно осознанно, прислушиваясь к себе.
Правильная техника выполнения упражнения – лучшая защита от травм и дискомфортных ощущений. Рассмотрим распространенные ошибки при выполнении приседаний:
Рассмотрим распространенные ошибки при выполнении приседаний:
- Колени выступают за носки. Ввиду этого на суставы создается лишнее давление, что для коленей очень плохо. При приседании должны работать бедра, колени и лодыжки. Если задействовать все эти суставы, то плохая привычка выводить колени за носки.
- Спина при приседании округляется. Если при приседе деформируется натуральный изгиб поясничного отдела, то вы покидаете пределы мобильности поясницы. Ввиду этого возможны подвывихи межпозвоночных дисков.
- При упражнении сутулятся плечи. В течение всего времени выполнения упражнений ваши лопатки должны быть сведены и опущены. Это равномерно распределяет нагрузку.
Также учтите, что мышцы должны отдыхать и восстанавливаться. Восстановление – важная часть упражнения, которая нередко игнорируется. Отдых помогает подготовить мышцы к дальнейшим нагрузкам и стимулирует их рост.
Если вы чувствуете постоянные боли в коленях, то не стоит пускать этот симптом на самотек.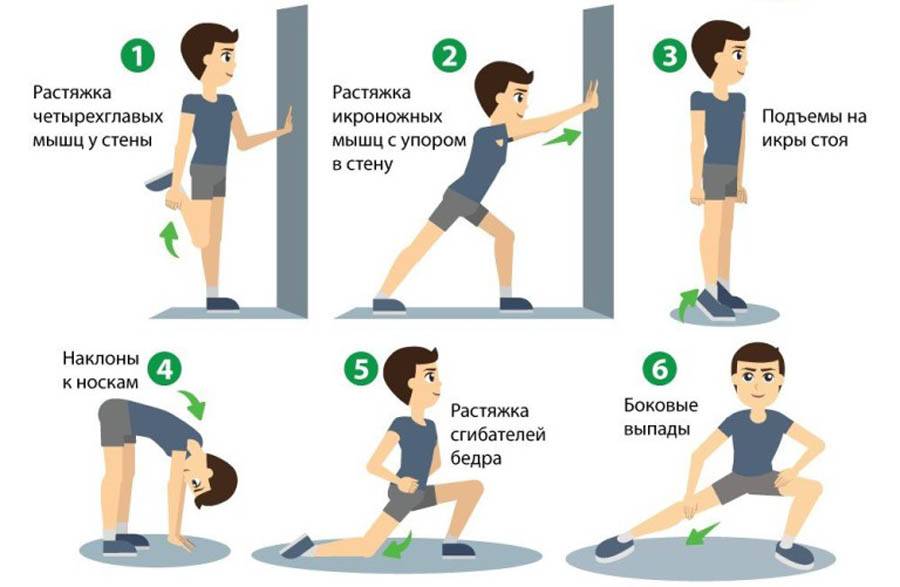 Перед тем как начинать выполнять те или иные упражнения, советуйтесь со специалистом. Боль – это признак того, что тело к не готово (конечно, если не говорить о физиологическим дискомфорте в мышцах, называемой крепатурой). Ощутив ее, прекратите упражнение и обратитесь к специалисту, который определит, что делать, если после приседаний болят колени.
Перед тем как начинать выполнять те или иные упражнения, советуйтесь со специалистом. Боль – это признак того, что тело к не готово (конечно, если не говорить о физиологическим дискомфорте в мышцах, называемой крепатурой). Ощутив ее, прекратите упражнение и обратитесь к специалисту, который определит, что делать, если после приседаний болят колени.
Как правильно приседать: видео
Причины появления болей в колене, сопутствующие симптомы при приседании, особенности диагностики и лечения
Боли в колене (синоним: гоналгия) – болезненные ощущения в области коленного сустава, которые указывают на заболевания опорно-двигательного аппарата различной этиологии. В статье мы разберем, почему возникает боль в коленях при приседании и вставании после 50 лет.
Гоналгия
Внимание! В международной классификации болезней 10-го пересмотра (МКБ-10) подагра обозначается кодом R52.
Немного о колене
Коленный сустав имеет очень ограниченную подвижность. Он позволяет сгибать ногу в одной проекции и немного ее проворачивать. А самое главное анатомически с рождения предусмотрена защита от выгибания колена назад. Иначе мы бы не смогли стоять на прямых ногах.
Вся подвижность обеспечивается комплексом связок коленного сустава и чашечки. Главные материалы, образующие колено — хрящ и эластические волокна.
Еще отметим про патологическую бугристость берцовых костей у детей, позже поймете, зачем мы об этом сказали. Поэтому они могут жаловаться на то, что болит коленка при приседании.
Известно, что внутри колена между движущимися частями возникает трение. Оно сводится к минимуму за счет суставной жидкости. Сам же сустав находится в суставной сумке.
Чаще всего болят колени при приседании и вставании.
Реже — только после приседа. Неправильно выполненный жим ногами, приседания, выпады могут инициировать травму колен.
Боль в коленях может сопровождать как приседания со штангой, так и с пустым грифом. А иногда и без него. Или же вы можете чувствовать боль даже без тренировок, сидя дома. Почему? Возможно, у вас лишний вес, или очень малоподвижный образ жизни и еще тысяча и две причины для воспаления коленного сустава.
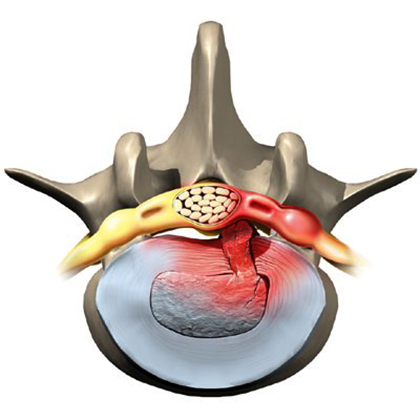
Коленный сустав – сустав, соединяющий надколенник, бедренную и большеберцовую кость (грубо говоря, бедро, голень и коленную чашечку). Он состоит из хрящей, мениксов, колпатеральных связок и т.д. Структура действительно очень сложная.
Весь этот «механизм» помещен в суставную капсулу (ее еще называют суставной сумкой), внутри которой вырабатывается специальная жидкость. Эта жидкость питает и увлажняет сустав, минимизирует трение и защищает весь хрящевой комплекс от механических повреждений.
Если что-то из вышеперечисленного выйдет из строя, человек с трудом сможет присесть на корточки, не говоря уже о приседаниях в спортзале.
Повреждение сухожилия
Сухожилия – это волокнистая плотная ткань, присоединяющая к участкам кости мышцы. Такие повреждения в основном встречаются у спортсменов. Боль при этом постоянный характер не носит, она проявляется только при нагрузке – при прыжках, беге, подъеме по лестнице, а также после него.
В основном неприятные ощущения проявляются в передней части колена и коленной чашечке. Их проявление в первую очередь зависит от уровня поражения сухожилия и мышцы. При сложных травмах, когда случается полный разрыв 4-главой мышцы, человек ходить не может. Тогда требуется хирургическое лечение.
Нарушение целостности сухожилий после травмы или растяжения также приводит к характерной боли. Чаще всего это явление отмечается у спортсменов, и проявляется в виде болезненных ощущений в коленной чашечке и передней части колена. При выраженной травме с множественными разрывами не только приседание, но и передвижение становится невозможным.
В каком случае боль – это вариант нормы
Боль в коленях на фоне спортивных нагрузок – явление не редкое. Ее возникновение может быть связано с изменениями в мышечно-сухожильных комплексах и костно-суставных элементах коленной области. В качестве варианта нормы должны рассматриваться:
Ее возникновение может быть связано с изменениями в мышечно-сухожильных комплексах и костно-суставных элементах коленной области. В качестве варианта нормы должны рассматриваться:
- Легкая относительно непродолжительная болезненность целой группы или только определенных мышц голени и бедра. Чаще всего она является закономерным явлением на фоне нагрузки и обусловлена накоплением в тканях молочной кислоты. Вероятность возникновения подобных болей и их продолжительность (максимум до 3-4 дней) определяются тренированностью мышц. Чем более они приспособлены к нагрузкам, тем меньше мышечная боль.
- Непродолжительная ноющая боль неопределенной локализации в области колена. Спортсмены ощущают ее после тренировок как легкое сдавливание всего коленного сустава. Не должно быть одной болезненной точки.
Важно помнить! Нормальные болевые ощущения в области колена после тренировки всегда непродолжительные, неинтенсивные, уменьшаются или вовсе проходят после отдыха. Неподготовленные мышцы и суставы всегда болят после физических нагрузок!
Нарушение целостности связочного аппарата
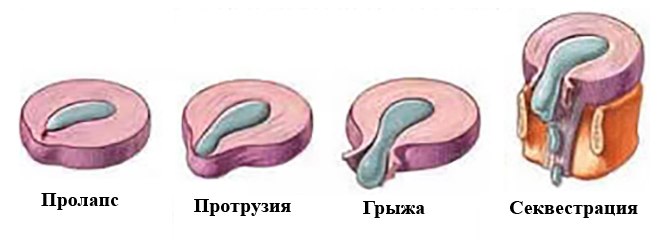
Это полный или частичный разрыв хрящевой ткани, составляющей мениск. Если данный процесс идет медленно, то, в основном, его замечают не сразу. Он проявляется небольшой опухолью и умеренными болями. Если же мениск разрывается полностью, хрящевые волокна очень часто блокируют движение сустава, при этом вызывая сильную боль в коленях. Лечение народными средствами этого состояния невозможно, в этом случае хирургическое вмешательство неизбежно.
Если данный процесс идет медленно, то, в основном, его замечают не сразу. Он проявляется небольшой опухолью и умеренными болями. Если же мениск разрывается полностью, хрящевые волокна очень часто блокируют движение сустава, при этом вызывая сильную боль в коленях. Лечение народными средствами этого состояния невозможно, в этом случае хирургическое вмешательство неизбежно.
После сильного удара по колену или в результате падения на него возникает отечность в поврежденном суставе и развивается гематома. Если происходит разрыв связок, которые соединяют бедренную и берцовые кости болевые ощущения сохраняются еще долго, даже после лечения.
При неполном разрыве хряща, из которого состоит мениск, сустав припухает и возникает умеренная боль, значительно усиливающаяся при движении, особенно при вставании или приседании. Если же разрыв полный, то даже элементарные движения ввиду блокировки сустава становятся невозможными. Помочь в таком случае может только оперативное вмешательство. Консервативные методики несколько облегчают состояние, но не решают основной проблемы.
Консервативные методики несколько облегчают состояние, но не решают основной проблемы.
Почему колени болят при приседании?
Проблемы могут возникнуть из-за травмы мениска, воспалительного процесса, повреждения хряща, нехватки суставной (синовиальной) жидкости, другое. Ниже мы разберем основные причины возникновения болей.
Артроз – комплексное название заболеваний, связанных с поражением суставов. Понятия артроза и артрита часто путают из-за практически идентичных симптомов. Для общего развития разграничим: артрит предполагает воспалительный процесс во всем организме, а артроз относится непосредственно к составу.
Симптоматика артроза:
- Колени хрустят при приседании. Не перепутайте! У каждого человека иногда проскакивает хруст в суставах, но при артрозе он грубый и сухой. Его сложно спутать с обычным пощелкиванием.
- Уменьшения подвижности в колене. Если раньше Вы могли сидеть, подогнув ноги под себя, а теперь не можете – это нехорошо.

- Деформация. Редко проявляется на начальных этапах, если причина не в травме колена.
- Боль при сгибании. Она может проявится до и после приседаний. Может быть: ноющей, резкой, острой, стойкой и т.д. На начальных стадиях она не возникает в состоянии покоя.
Артроз молодеет и сложно поддается диагностике. Он может начать формироваться еще в подростковом возрасте, но молодые ребята не придают значения редким покалываниям. В итоге заболевание диагностируется к 20 годам в прогрессирующей стадии. Почему так происходит?
Коленные суставы подростка не готовы к серьезным физическим нагрузкам. Мышцы могут быть готовы, суставы – нет. Нет также никакого показателя, «лакмусовой бумажки», которая подсказала бы подростку, что пора сбавить темп. Болезнь может развиваться и без боли.
Люди, которые страдают плоскостопием, на 31% чаще болеют остеоартритом. Неизвестно, насколько тесно этот факт связан с физическими нагрузками, но сильное плоскостопие является 100% противопоказанием к приседаниям со штангой. Дефект просто делает выполнение упражнения технически неправильным. Это может привести к повышенной нагрузке на коленный сустав. Замените упражнение на жим ногами.
Дефект просто делает выполнение упражнения технически неправильным. Это может привести к повышенной нагрузке на коленный сустав. Замените упражнение на жим ногами.
Растяжения связок – частая травма в ходе занятий спортом. Сделали резкое неловкое движение? Взяли слишком большой вес? Приступили к тренировкам без разминки? Держите растяжение связок.
Всего выделяют 3 степени тяжести растяжения:
- I-степень – сопровождается острой болью, которая проходит сама собой через 1-3 недели максимум. Больше она Вас не побеспокоит, но провериться все равно нужно.
- II- степень – структура ткани сильно нарушена, сустав больше не может поддерживать свою целостность. Врачебное вмешательство обязательно.
- III – степень – разорванные связки. Боль до того сильная, что человек впадает в шоковое состояние. Раньше такая травма означала исключение любых физических нагрузок. Теперь можно исправить ситуацию операционным путем.
Вывих колена
Еще одна причина боли при сгибании.
В первые минуты после травмы многие люди путают вывих колена с сильным растяжением. Симптомы похожие: резкая боль, нарушение подвижности, отек и т.д. Отличить одно от другого просто. При вывихе практически всегда визуально заметно деформацию, при растяжении такой эффект отсутствует.
Повреждение меникса
Последняя причина боли, которую мы сегодня разберем – повреждение меникса. Оно может диагностироваться у людей старшего возраста (40-50 лет) или возникать из-за травм. Так, например, разрыв меникса выявляется больше, чем при половине переломов.
Повреждение сопровождается повышением температуры в суставе (участок «горит»), болями, щелчками при сгибании, увеличении объема коленного сустава.
Можно ли продолжать тренировки?
Как уже говорилось выше, в ходе лечения любые тренировки останавливаются. Чтобы быстрее вернуться в строй, нужно соблюдать простейшие рекомендации спортивных врачей:
- Желательно применять специальные добавки для эластичности связок и укрепления сустава.
 А также мази с эффектом разогревания.
А также мази с эффектом разогревания. - Обязательно надевать фиксирующие бандажи в ходе всего реабилитационного цикла. В крайнем случае, бандаж легко заменить эластичными бинтами.
- Перед занятиями сустав нужно хорошо размять. Разминку делают, применяя круговые движения при сведенных вместе коленях, а руки положив на них сверху.
- Стараться как можно реже приседать и вставать.
- Амплитуда движений должна быть большой, а используемый вес – маленьким. Это способствует восстановлению поврежденных тканей.
- Нужно выбирать удобную обувь.
- Нельзя выполнять упражнения стоя или бегать.
- Обязательно пройти курс физиотерапии, электрофореза, массажа и прогреваний.
- Пересмотреть систему питания.
После того, как курс реабилитации будет пройден, можно вернуться к тренировкам, но нужно беречь поврежденный сустав и построить тренировочную программу согласно указаний спортивного врача.
До момента полноценного восстановления нагружать колено не рекомендуется, опасны любые разгибания. Лучше всего постепенно повышать вес, но при этом пропорционально снижать количество подходов.
Лучше всего постепенно повышать вес, но при этом пропорционально снижать количество подходов.
Наиболее частой причиной может быть несоблюдение правил тренировки с превышением нагрузок и недостаточной разминкой. При этом любое действие, особенно приседание с утяжелением, приводит к неприятным ощущениям. Кроме того, во время выполнения упражнения на приседание не каждый знает, что колено должно находиться параллельно стопе и не сгибаться под острым углом, поскольку это во много раз увеличивает нагрузку и приводит к травматизации колена.
Боль, связанная с бегом
Если пробежка – это редкое явление в жизни человека, то ему не избежать возникновения мышечных или суставных болей в области колена. Но в тех случаях, если болевой синдром является постоянным спутником спортсмена при беге, он всегда должен настораживать. За ним могут скрываться:
- Травматические повреждения менисков. Типичный механизм их возникновения – неправильное распределение нагрузки на коленный сустав при беге в связи с неудачным поворотом голени относительно бедра.
 В момент получения повреждения появляется резкая, но непродолжительная боль. Как правило, после пробежки или уже после тренировки она усиливается, больше при ходьбе, что становится причиной прихрамывания. Позже появляется локальная припухлость и пальпаторная болезненность по нижне-внутреннему краю колена.
В момент получения повреждения появляется резкая, но непродолжительная боль. Как правило, после пробежки или уже после тренировки она усиливается, больше при ходьбе, что становится причиной прихрамывания. Позже появляется локальная припухлость и пальпаторная болезненность по нижне-внутреннему краю колена. - Вывих надколенника (коленной чашечки). Может возникать во время падения или удара коленом. Проявляется резкой болью и отеком. После такой травмы ноги продолжить бег невозможно. В течение нескольких дней боль проходит. Если спортсмен не обратится за медицинской помощью, это станет причиной формирования привычного вывиха.
- Хондромаляция. Представляет собой разрушение хрящевой массы надколенника. Проявляется неприятными ноющими болями во время бега и после тренировок. Сопровождается ограничением подвижности коленного сочленения.
- Травматические повреждения связок. Представлены их растяжением и разрывами. Поврежденное место в момент получения травмы сильно болит. Продолжать пробежку невозможно.
 После тренировки боли сохраняются, появляется отек, уменьшается подвижность коленного сустава. Ходьба становится резко затрудненной, прикосновение к пораженному участку колена сопровождается болезненностью.
После тренировки боли сохраняются, появляется отек, уменьшается подвижность коленного сустава. Ходьба становится резко затрудненной, прикосновение к пораженному участку колена сопровождается болезненностью.
Отсутствие адекватной разминки перед тренировкой является одной из причин поражения коленных суставов
Боль после приседаний
Похожая статья: Почему болят коленные суставы?
- Тендинит и тендовагинит. Воспаление сухожильных влагалищ может быть вызвано их хроническим перенапряжением, растяжением или надрывом. В зависимости от степени повреждения, формируются характеристики боли. Острая, жгучая, возникающая на высоте нагрузки, говорит о серьезном повреждении. Периодические ноющие боли, локализованные по задне-внутренней или задне-наружной поверхности колена свидетельствуют о хронической проблеме и требуют обязательной коррекции режима нагрузок.
- Бурсит. Вокруг всех крупных сухожилий коленного сустава расположены сумки, облегчающие их скольжение и движение.
 У людей, занимающихся велоспортом, эти сумки часто поражаются хроническим воспалительным процессом. После падений с велосипеда на колено возникает самый неприятный вид бурсита – препателярный. Его возникновение делает невозможными движения в коленном суставе в связи с выраженным воспалением, склонным к нагноению.
У людей, занимающихся велоспортом, эти сумки часто поражаются хроническим воспалительным процессом. После падений с велосипеда на колено возникает самый неприятный вид бурсита – препателярный. Его возникновение делает невозможными движения в коленном суставе в связи с выраженным воспалением, склонным к нагноению. - Повреждения связок и сухожилий. У любителей езды на велосипеде часто возникают растяжение и микроразрывы колатеральных и крестообразных, подвздошно-большеберцовой связок, сухожильных частей внутренних и наружных мышц задней поверхности бедра.
Использование компрессионного трикотажа – мощное средство профилактики спортивного травматизма
Выполнение приседаний со штангой сопряжено с повышением нагрузки на костно-суставные элементы ноги. Их эпицентром становятся коленные суставы. Это является главным механизмом возникновения боли в коленях в ходе приседаний или после них. Стойкий болевой синдром может свидетельствовать о таких заболеваниях:
- Артрозо-артрит.
 У таких пациентов боль сопровождается хрустом в коленях при их максимальном сгибании и разгибании.
У таких пациентов боль сопровождается хрустом в коленях при их максимальном сгибании и разгибании. - Застарелых травматических повреждениях менисков и крестообразных связок. При этом боль преимущественно локализуется по внутренней поверхности переднее-нижней части коленного сустава. Может возникать нестабильность колена или его заклинивание в любой момент приседания (чаще при разгибании).
- Болезнь Осгуда-Шлаттера и другие виды поражения большеберцовой кости.
- Травматическое и воспалительное поражение сухожилий, осуществляющих движения в коленях при приседании.
Главное правило человека, занимающегося спортом, – снижение нагрузок при наличии патологической боли в коленных суставах. Обязательно нужно проконсультироваться у специалиста, который поможет установить причину боли, подобрать оптимальные нагрузки и подскажет, чем лечить ту или иную болезнь. Детально ознакомиться с дифференцированным подходом к лечению заболеваний, проявляющихся болью в коленях, можно в этой статье.
Вам нужно попытаться установить причину боли. Пока она не будет установлена, любые физические нагрузки должны быть исключены. Если причиной стало легкое растяжение или незначительный ушиб – можно ограничиться самолечением и уменьшением нагрузки. При «беспричинной» боли самолечение не рекомендуется.
Определитесь с характером боли перед походом к врачу. Выше мы уже описали характерную симптоматику заболеваний коленного сустава. Проверьте свой организм на их наличие. Врач обязательно спросит об этом перед обследованием.
Чтобы точно определить диагноз и назначить лечение, врач сперва проводить пальпацию – прощупывает Ваше колено. Позже отправляет пациента на инструментальную и лабораторную диагностику. Вам делают:
- Рентгенографию.
- УЗИ.
- Биохимический и общий анализ крови.
- Забор и анализ суставной жидкости.
- МРТ коленного сустава.
В большинстве случаев диагноз достоверно известен уже после МРТ.
Первая помощь при ушибах, вывихах и растяжениях отличается. Если Вы получили ушиб, действуйте так:
Если Вы получили ушиб, действуйте так:
- Приложите холодный компресс к поврежденному месту на 15-20 минут.
- Наложите повязку достаточно туго, чтобы предотвратить кровоизлияние. Снова положите холод поверх повязки и оставьте так на полтора-два часа. Следите за тем, чтобы не переморозить область.
- Спустя несколько часов примите теплую ванну, чтобы ускорить рассасывание излившейся крови.
При растяжении:
- Приложите холодный компресс и наложите повязку (можно эластичный бинт).
- Не нагружайте связку в течении двух дней. Желательно вообще находиться в кровати.
- Чтобы такое не повторилось – занимайтесь лечебной гимнастикой, практикуйте самомассаж.
При вывихе:
- Вызывайте скорую.
- Любым доступным способом зафиксируйте колено в том положении, которое оно приняло после травмы, охладите участок.
- Займите горизонтальную позицию, положите зафиксированную ногу так, чтобы она находилась выше остального туловища.
 Сделать это можно только с посторонней помощью. Если рядом никого нет – просто не двигайтесь.
Сделать это можно только с посторонней помощью. Если рядом никого нет – просто не двигайтесь.
Поскольку большая часть причин болей в колене связана с травмами, то и лечение должно быть направлено на их устранение. Например, при растяжении или разрывах связок, когда возникает резкая боль, необходимо приложить к месту травмы холодный компресс. Он поможет снизить боль и отёк, а также предотвратит образование внутрисуставных кровоизлияний.
Обязательно на поражённый сустав накладывается тугая повязка. Самым опасным и требующим длительного лечения является разрыв или растяжение крестообразной передней связки.
Если боли возникают во время приседаний со штангой, необходимо перед началом упражнений забинтовать коленные суставы эластичными бинтами. В случае когда болевые ощущения становятся слишком сильными, назначаются нестероидные противовоспалительные средства, после снятия острой боли во многих случаях используют физиопроцедуры.
В случае когда боли проходят сразу после прекращения упражнений, то приседания можно продолжить, но обязательно нужно снизить первоначальную нагрузку, особенно это касается тренировок со штангой.
Причиной болей в колене может быть артрит, для купирования приступа назначают противовоспалительные препараты. Но нужно учесть, что подобные болезни должен лечить специалист.
При артрозах необходимо делать специальные упражнения, в большинстве случаев используются так называемые ножницы и велосипед, последнее предусматривает проведение круговых вращений ног, согнутых в коленях. «Ножницами» называют размеренные взмахи ногами, при этом они должны быть полностью выпрямлены.
Питание
Если причиной болей являются отложения солей, следует ограничить употребление солёных, острых блюд. Старайтесь придерживаться правил здорового питания, включить в свой ежедневный рацион больше фруктов, овощей и рыбных блюд.
Если боли в колене после приседаний появились из-за избыточного веса, то в этом случае необходимо не только перейти на диетическое питание, но и ограничить приём соли. Кроме того, рекомендуется пить только фильтрованную воду, поскольку содержащиеся в водопроводной воде хлор и известь негативно влияют на работу суставов.
При появлении неприятных ощущений в колене во время проведения приседаний нужно обязательно обратиться к врачу, чтобы выяснить причину их возникновения, только так можно определить, что делать в каждом конкретном случае. Кроме методов традиционной медицины существуют различные способы, предлагаемые народной медициной.
Одним из таких способов является наложение компресса из молока и отрубей, в соотношении 1:1. Его накладывают на коленный сустав и держат в течение получаса, процедуру следует выполнять ежедневно. Хороший эффект дают тёплые ванны, с отварами лечебных трав или эфирных масел.
Отчего болит спина
Поясничная область спины может болеть по различным причинам.
Вот главные из них:
- Мышечная боль. Как правило, в варианте приседаний это тянущая боль в нижней части спины.
- Проявления остеохондроза поясничного отдела позвоночника.
- Защемление нерва.
- Межпозвонковая грыжа.
- Последствия переохлаждения.
Дальше, мы разберем каждый вариант и поведаем, что делать, ежели захворала спина в каждом из вариантов.
Мышечная боль
Когда начинает болеть поясница опосля приседа, мы говорим так: потянул спину, или сорвал ее. На самом деле, ежели мы увлечены 1-ый раз или отдали очень огромную перегрузку, поясничный отдел спины в 90% вариантов будет болеть. А еще, ежели вы недостающе разогрели поясницу, что почаще всего и бывает, покажется длительная боль.
Дискомфорт будет длиться в течение 2–7 дней, в зависимости от того, как мощно перетрудилась мускула.
При верной технике приседаний низ спины мощно болеть не должен.
Лишняя болезненность – следствие того, что вы компенсировали лишний вес штанги работой мускул поясницы. Быстрее всего, вы больше подходящего наклоняли корпус вперед. А с нижней точки выходили за счет мускул спины и уже позже ног. Или скругляли спину в нижней точке. Это неправильные варианты выполнения приседаний, они небезопасны для ваших суставов и мускул. Как раз тут можно и сорвать спину.
Ежели у вас боли мышечного плана (вы поймете, когда это сустав, а когда мускула), используйте теплые ванны и обезболивающие мази. Следуйте аннотациям, прилагаемым к мазям. Попросите кого-либо промять нездоровую мускул руками, будет нездорово, но это необходимо! Ежели боль не очень мощная, можно сделать подход гиперэкстензии для разминки, чтоб разогнать кровь в ноющей мускулу.
Следуйте аннотациям, прилагаемым к мазям. Попросите кого-либо промять нездоровую мускул руками, будет нездорово, но это необходимо! Ежели боль не очень мощная, можно сделать подход гиперэкстензии для разминки, чтоб разогнать кровь в ноющей мускулу.
Ежели боль усиливается, а на пояснице образовался синяк или желтизна – лучше обратитесь к травматологу.
Традиционно болит место от копчика до низа груди.
Остеохондроз
При остеохондрозе рекомендуется приседать с маленькими весами и строго в особом поясе. Мы советуем заместо атлетических ремней использовать ортопедический пояс с жесткими ребрами твердости. Необходимо, чтоб у вашего позвоночника была доборная опора.
Выяснить, какой пояс подходящ конкретно вам, вы сможете у доктора в хоть каком УЗИ-центре вашего городка. Заодно уточните и диагноз.
Ежели у вас нездоровой поясничный отдел, тем наиболее нельзя наклонять и скруглять спину во время приседания. Смотрите за тем, чтоб штанга не тянула вас вперед. Для этого шире расставляйте ноги. Помните, как в становой тяге сумо? Чем шире ноги, тем меньше амплитуда движений у поясницы. Это отлично для вашей спины.
Помните, как в становой тяге сумо? Чем шире ноги, тем меньше амплитуда движений у поясницы. Это отлично для вашей спины.
Рекомендуется 1-ое время трениться с пустой штангой, оттачивая технику.
Кстати, улучшая технику, вы сводите к нулю все опасности ухудшить ситуацию со собственной спиной.
При остеохондрозе вы сможете ощущать резкую болезненность во время упражнений на спину. Почаще же происходит так, что дискомфорт возникает на последующий день или в течение 12 часов опосля тренировки. Вы не сможете согнуться без болей, вам тяжко длинно посиживать, поэтому что болевые чувства усиливаются.
Что делать? Пока у вас острые боли, исключите перегрузку для спины. Лучше не ходить в тренажерный зал вообщем, пока боль не утихнет. Необходимо показаться неврологу, или посетить УЗИ-центр, там вам порекомендуют подходящий ортопедический пояс. Крайний станет вашим наилучшим ином на всю жизнь.
Докторы могут прописать обезболивающие уколы или особые витамины для нервной системы. Позже, когда боль утихнет – вы сможете приступать к тренировкам. И будьте осторожны – обращайте внимание на хоть какой дискомфорт. И не слушайте тренеров, которые уверяют вас плевать на все эти осторожности. Они не докторы и никогда ими не были. И, ежели что, болеть будет конкретно ваша спина, а не их.
Позже, когда боль утихнет – вы сможете приступать к тренировкам. И будьте осторожны – обращайте внимание на хоть какой дискомфорт. И не слушайте тренеров, которые уверяют вас плевать на все эти осторожности. Они не докторы и никогда ими не были. И, ежели что, болеть будет конкретно ваша спина, а не их.
Защемление нерва
Это происходит в один момент и одномоментно. Вы лишь что обычно делали повтор. А позже резкая боль, и вот вы еле ходите. Время от времени защемление происходит в нижней части приседа, и вы не сможете встать. Отлично, ежели вы работали в Смите – вы сможете поставить штангу на ближний блок. А как быть со штангой, ежели вы не в Смите? И ежели нет страхующих?
Скидывайте ее назад. Ежели сзади вас люд – предупредите их, чтоб никто не пострадал. Потом ориентируйтесь по происшествиям.
Ежели вы не сможете ходить, или делаете это с трудом – вызывайте скорую мед помощь прямо в тренажерный зал.
Почаще всего происходит так, что боль во время упражнения не так мощная, чтоб помешать вам дойти до дома. Но к вечеру, или на последующий день она обостряется так, что вы не сможете двигаться. В таковом варианте тоже нужно вызывать помощь. Необходимо, чтоб докторы сняли болевой синдром и устранили неувязки болей.
Но к вечеру, или на последующий день она обостряется так, что вы не сможете двигаться. В таковом варианте тоже нужно вызывать помощь. Необходимо, чтоб докторы сняли болевой синдром и устранили неувязки болей.
Почему это случилось:
- У вас была грыжа, и она защемила нерв.
- Вы округлили спину
- Вы взяли очень большой вес, в итоге чего пострадала техника упражнения.
Никакого самолечения тут быть не обязано. Лишь квалифицированная мед помощь.
Межпозвонковая грыжа
При грыже советуем конкретно изучить ее. Необходимо знать о ней все, чтоб была возможность осознать, как заниматься в тренажерном зале. И можно ли это делать вообщем. Советуем обратиться к спортивному доктору.
В процессе занятий необходимо смотреть за динамикой конфигураций в грыже. Ежели она растет, приседать ни в коем варианте нельзя.
Ежели от приседаний испытывает боль спина у человека, имеющего грыжу – необходимо пробовать различные варианты: от понижения веса, до конфигурации варианта упражнения (может быть, стоит перейти в машинку Смита).
Исцеление проводится по свидетельствам. Ежели вы отыскали собственный личный метод приседаний, у вас нет болей – все отлично, занимайтесь. Просто часто обследуйте грыжу на наличие конфигураций.
Переохлаждение
Холод может быть связан с тренажерным залом, а может и никак к нему не относиться.
Почаще всего в тренажерном зале вспотев можно попасть под струю прохладного воздуха от кондюка. В группе риска женщины, обожающие оголять поясницу.
Действие холода на оголенную кожу может вызвать воспаление спинномозговых нервишек. Это чрезвычайно больно. Боль покажется в течение 12 часов опосля действия холода.
Но, почаще всего боль опосля холода никак не связана с тренажерным залом, это следствие небрежного дела к собственному здоровью.
Воспаление лечится амбулаторно, но время от времени необходимо лечь на неделю в больницу для наиболее высококачественного исцеления.
Боль при ходьбе
Возникновение болей в колене в определенные моменты ходьбы, чаще при сгибании конечности в суставе, может быть связано с:
- Разного рода травмами колена.
 Это могут быть повреждения связок, менисков и синовиальной оболочки. Необходимо помнить о том, что болевой синдром может быть как следствием свежих травм, так и застарелых повреждений. В первом случае определение причины боли не представляет затруднений, во втором – диагностика проблематична.
Это могут быть повреждения связок, менисков и синовиальной оболочки. Необходимо помнить о том, что болевой синдром может быть как следствием свежих травм, так и застарелых повреждений. В первом случае определение причины боли не представляет затруднений, во втором – диагностика проблематична. - Болезнь Осгуда (Осгуда-Шляттера). Возникает преимущественно в подростковом возрасте у мальчиков. Представляет собой неспецифическое поражение большеберцовой кости ниже колена. Основным проявлением патологии является точечная болезненность под надколенником во время ходьбы.
- Рассекающий остеохондрит – нарушение кровоснабжения коленного конца бедренной кости, проявляющееся отслоением участка суставного хряща с его полным разрушением.
- Артроз. В начальных стадиях развития заболевание проявляется периодическими болями внутри колена во время ходьбы.
Почему кожа на локтях шелушится и сохнет?
Долгое сидение за компьютером и опирание локтей об стол может быть причиной шелушащейся кожи на локтях
Сидячий образ жизни
Кожа на локтях может сохнуть и шелушиться из-за сидячего образа жизни, если долго сидеть за столом или компьютером, и опираться локтями об стол.
Анемия может быть причиной шелушащейся кожи на локтях
Анемия
Кожа на локтях может сохнуть, шелушиться и потемнеть из-за дефицита железа в организме, болезнь такая называется анемией.
Симптомы анемии:
- Усталость и одышка
- Головокружение, шум в ушах
- Бледность слизистой оболочки кожи
- Нарушение менструального цикла
- При длительной анемии – извращенность вкуса (хочется кушать мел, краску, лед)
Как лечить боль в коленях?
Болезни коленного сустава – возрастная проблема. Она присутствует у 30% людей в возрасте 50-60 лет. У спортсменов (особенно бегунов, футболистов и бодибилдеров) заболевания развиваются раньше. Находитесь в группе риска? Читайте, как предотвратить заболевание и вылечить его.
Проследите за тем, чтобы в рационе присутствовали витамины С, Е, В6, В5 и А. Они в комплексе будут оказывать положительный эффект на клетки хрящевой ткани: нейтрализуют вещества, вызывающие разрушение хряща, поспособствуют восстановлению и росту хрящевой ткани.
Как заниматься при болях?
Никак. Ни один ответственный тренер не впустит Вас в спортзал, если Вы пожалуетесь на внезапную острую боль при приседаниях. С травмами дело обстоит немного проще.
Если причиной боли стал легкий ушиб или травма, модифицируйте свою тренировку так, чтобы коленный сустав отдохнул некоторое время. Исключите приседания, уменьшите нагрузку. Чем заменить упражнения? Займитесь жимом гантелей сидя, прокачайте верхний пресс и т.д.
Поход к врачу не всегда выявит причину боли. Часто бывает, что врач разведет руками и скажет, что вы здоровы. Так происходит, потому что на МРТ признаки артроза не выявляются на ранних стадиях. На ранних стадиях вас может выдать хруст в колене. Хотя некоторые живут с этим всю жизнь без прогрессии, не зная ни о каком артрозе.
Если вам не поставили никакого диагноза, попробуйте заниматься так:
- Определите, на каком этапе во время приседания у вас болят колени. Если вы сможете сделать неполное приседание без боли — делайте.

- Точно так же делайте жим ногами. Боль — ваш компас.
- Завяжите колени эластичными бинтами. Заматывать можно не очень туго — так, чтобы вы могли всё упражнение ходить с бинтами. Часто это помогает. Работайте первое время с пустым грифом, а не с тяжелой штангой.
- Хорошо разогревайтесь — лучше всего на велотренажере. Именно он обеспечит максимальный безопасный разогрев для вашего коленного аппарата.
- Можете использовать согревающие мази. Но помните, если ваша кожа чувствительна, получите один лишь вред. Кожа будет гореть, а если еще бинтами замотаете — вообще не сможете заниматься.
- Веса увеличивайте постепенно и медленно. Вы исследователь боли и должны четко понять, когда начинается боль, а что можно делать без нее. Боль — ваш проводник и красный сигнал светофора.
- Принимайте дополнительно хондроитин и глюкозамин, витамины и ненасыщенные жирные кислоты в виде биодобавок или в натуральном виде.
Самое главное — внимательно относитесь к своему здоровью. Помните, что острая боль и дискомфорт в коленном суставе — это противопоказания к занятиям с весом. Лучше отложите тренировку до консультации врача. Таким образом вы не нанесете больному суставу дополнительный вред и с большой вероятностью предотвратите более серьезную проблему.
Помните, что острая боль и дискомфорт в коленном суставе — это противопоказания к занятиям с весом. Лучше отложите тренировку до консультации врача. Таким образом вы не нанесете больному суставу дополнительный вред и с большой вероятностью предотвратите более серьезную проблему.
Совет тренера: Спите не менее восьми часов в сутки. Лучше пожертвовать вечерним просмотром телевизора, чем своим здоровьем и обменом веществ.
Боль в коленях при приседаниях
По официальной статистике в России ежегодно регистрируется более 400 тысяч разрывов связок коленного сустава. На самом деле эта цифра гораздо выше, ведь далеко не все обращаются к врачу. Конечно, повреждение связок – это тяжелая травма, но ведь есть и другие причины боли в коленях. В рамках этой статьи мы будем рассматривать только боль в коленях при приседаниях. Колено – одно из самых уязвимых мест, так как с помощью этого сустава соединяются две самых длинных кости организма за счет очень сложной системы связок, мышц и амортизирующей системы. Воздействие на колено возникает в любом нашем движении, связанном с ногами.
Воздействие на колено возникает в любом нашем движении, связанном с ногами.
Достаточно часто спортсмены, выполняющие приседание со штангой, жалуются на боли в коленном суставе. Причины этой боли могут быть как физиологические, так и чисто технические. В первую очередь причиной боли могут быть различные заболевания, например, гонартроз. Это заболевание возникает в результате старения или преждевременного изнашивания хряща коленного сустава. Причинами этой болезни могут быть неправильное питание, вирусные инфекции и другие. В этом случае лечение лучше проводить у врача ортопеда-травматолога. Не стоит искать какие-либо народные средства или вообще не обращать внимание на боль, так как эта болезнь прогрессирует, и дальше будет только хуже.
Подведя небольшой итог, можно сказать, что боли в колене, вызванные какими-либо заболеваниями необходимо лечить у врача. Теперь рассмотрим другие причины боли, на утранение которых мы можем повлиять. Как правило, это чисто технические причины.
Самое главное при выполнении приседаний соблюдать технику (вот статья о технике приседаний). С точки зрения физиологии приседания со штангой на плечах наиболее физиологично и повредить колени при правильной технике невозможно.
Рассмотрим проблемы техники приседания, которые могут привети к травме колена:
1. Недостаточная или полное отсутствие разминки. Неразогретые мышцы и суставы не всегда способны справиться с той нагрузкой, которую Вы даете на тренировке, поэтому их нужно сначала привести в состояние “боевой готовности”.
2. Недостаточная растяжка и гибкость. “Зажатость” мышц и недостаточная гибкость в суставах способны также привести к травме, поэтому при недостаточной гибкости следует включить в свою программу упражнения на растяжку.
3. Несоблюдение техники приседаний – колени заваливаются внутрь или наружу при подъеме, что вызывает значительную нагрузку на колено. Кроме этого при приседании бедра должны смотреть в сторону носков, иначе возникают дополнительные нагрузки на коленный хрящ. Исключить такие огрехи техники нужно на начальном этапе обучения, так как приседание со значительным весом скорее всего приведет к травме.
Исключить такие огрехи техники нужно на начальном этапе обучения, так как приседание со значительным весом скорее всего приведет к травме.
4. Приседать лучше всего до параллели. Некоторые рекомендуют приседать ниже параллели, однако такой присед многократно увеличивает нагрузку на колени.
5. Не увеличивайте нагрузку резко. Например, если Вы приседаете 150 на 5 раз, то не следует на следующем занятии пробовать присесть 180 кг. Скорее всего Ваши колени, да и остальные мышцы и суставы просто не будут готовы к такому весу.
6. Многие начинают разминку с жима ногами, однако некоторые спортсмены замечают, что если перенести жим ногами после приседаний, то у них перестают болеть колени.
Что делать, если уже заболело колено
Что делать, если Вы начали подход, и у Вас заболело колено? Во-первых, лучше сразу прекратить выполнение упражнения. Боль нельзя игнорировать. Если боль не проходит после прекращения приседания, то лучше обратиться к врачу. Если боль проходит, то попробуйте приседать с гораздо меньшим весом и постарайтесь определиться с состоянием колена. Есть еще один момент – приседание в бинтах. Абсолютное большинство уверено, что бинты защищают колено от травм при приседании, однако, у этой палки тоже два конца. С одной стороны, бинты действительно стабилизируют колено при приседании, а, с другой стороны, бинты дают ложную уверенность в защите и спортсмены начинают увеличивать вес на штанге, хотя мышцы и суставы еще не готовы к такому скачку. Поэтому при возникновении боли в колене стоит приседать с легким весом, не используя бинтов (если, конечно, Вы их до этого использовали).
Если боль проходит, то попробуйте приседать с гораздо меньшим весом и постарайтесь определиться с состоянием колена. Есть еще один момент – приседание в бинтах. Абсолютное большинство уверено, что бинты защищают колено от травм при приседании, однако, у этой палки тоже два конца. С одной стороны, бинты действительно стабилизируют колено при приседании, а, с другой стороны, бинты дают ложную уверенность в защите и спортсмены начинают увеличивать вес на штанге, хотя мышцы и суставы еще не готовы к такому скачку. Поэтому при возникновении боли в колене стоит приседать с легким весом, не используя бинтов (если, конечно, Вы их до этого использовали).
Всем, кто занимается силовыми приседаниями, рекомендуется пить пищевые добавки, содержащие глюкозамин и хондроитин.
Похожие статьи:
Понравился материал? Поделись ссылкой с другими!
Хочешь первым узнавать об обновлениях сайта?
Добавить комментарий
Что делать, если вас беспокоит боль в коленях после тренировки — GoodLooker
Боль в коленях после тренировки — это довольно частый симптом у тех, кто активно занимается фитнесом.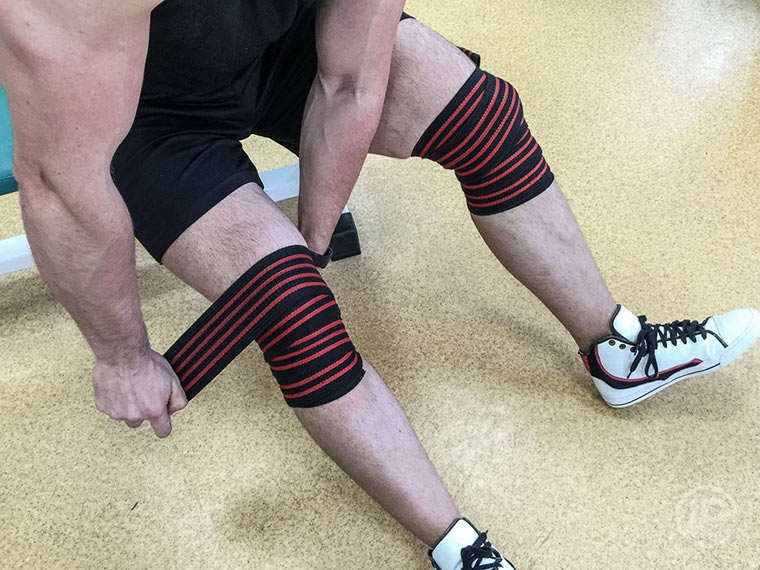 Попробуем разобраться, можно ли предотвратить неприятные ощущения в коленных суставах? И что делать, если у вас уже болят колени после тренировки.
Попробуем разобраться, можно ли предотвратить неприятные ощущения в коленных суставах? И что делать, если у вас уже болят колени после тренировки.
10 способов профилактики болей в коленях после тренировки
Как известно, самое лучшее лечение — это профилактика. Предлагаем 10 несложных способов, которые помогут вам избежать боли в коленях даже после интенсивных тренировок.
1. Обязательно хорошо разогревайтесь перед занятием. Качественная разминка поможет подготовить связки к нагрузкам, сделав их более эластичными.
2. Всегда занимайтесь аэробными и силовыми программами в кроссовках. Забудьте о тренировках босиком или в неспортивной обуви, если не хотите страдать от болей в коленях.
3. Тренировки всегда должны завершаться растяжкой мышц. Как минимум 5-10 минут уделяйте упражнениям на растяжку. Это поможет расслабить мышцы и снизить нагрузку на суставы.
4. Следите за техникой выполнения упражнений. Например, во время приседаний и выпадов колени не должны выходить вперед носков. Никогда не жертвуйте техникой в погоне за скоростью выполнения упражнений, иначе боли в коленях буду посещать вас постоянно.
Например, во время приседаний и выпадов колени не должны выходить вперед носков. Никогда не жертвуйте техникой в погоне за скоростью выполнения упражнений, иначе боли в коленях буду посещать вас постоянно.
5. Если вы выполняете программу, насыщенную прыжками, следите, чтобы ваше приземление было на «мягкие ноги». Это положение, когда колени чуть согнуты, а пятка и вовсе не касается опоры.
6. Не стоит форсировать нагрузки. Сложность занятий должна повышаться постепенно, чтобы мышцы, суставы и связки могли адаптироваться к нагрузке.
7. Следите за питьевым режимом. Вода способствует поддержанию в организме синовиальной жидкости, заполняющей полость суставов. Пейте воду во время и после тренировки.
8. Грамотно подходите к выбору фитнес-программ. Если вы знаете, что имели в прошлом проблемы с коленями, то избегайте ударной нагрузки, плиометрики и упражнений с большими весами. Прыжки, например, могут спровоцировать боль в коленях даже у здоровых людей, а для людей с таким анамнезом это вдвойне опасно.
9. Обратите внимание на питание. Потребляйте здоровую пищу, питайтесь правильно и сбалансировано. К примеру, газированные напитки негативно влияют на состояние костей и суставов. Для профилактики болей в коленях после тренировок включите в рацион следующие продукты: нежирное мясо, рыбу, холодец, заливное, творог, молоко, сыр, бобовые, желатин.
10. Не забывайте про отдых. Чередуйте интенсивные тренировки с расслабляющими, спите минимум 8 часов в день, не изматывайте организм экстремальными нагрузками.
Эти простые советы помогут вам в профилактике болей в коленях. Даже если вы абсолютно здоровый человек и никогда раньше не сталкивались с проблемами суставов, не пренебрегайте этими правилами. Лучше предупредить болезнь, чем ее лечить.
10 основных принципов правильного питания для похудения
Что делать, если болят колени после тренировок?
Но что делать, если у вас уже болят колени? Ведь в этом случае одной профилактикой не обойтись. Предлагаем вам несколько вариантов, что делать при болях в коленях после тренировки.
1. Независимо от того, когда вы почувствовали неприятные ощущения в коленях во время или после тренировки — это уже тревожный звоночек. Ни в коем случае нельзя продолжать заниматься через боль.
2. Прервите на время занятия, хотя бы на 5-7 дней. Самое худшее, что вы можете сделать, это продолжать травмировать колени и дальше.
3. В этот период можно заняться пилатесом, йогой или стретчингом. Это не только безопасный вид нагрузок, но и полезный.
4. Если для вас критично пропустить полноценные занятия фитнесом, попробуйте перейти на низкоударные тренировки. Они дают гораздо меньшее напряжение на суставы.
5. К прежним нагрузкам возвращайтесь постепенно. Внимательно прислушайтесь к собственным ощущениям: если чувствуете дискомфорт, то лучше прекратить занятия на более длительный срок.
6. Можно воспользоваться специальными восстанавливающими мазями для суставов. Например, Диклофенак, Ибупрофен, Вольтарен Эмульгель. Однако это совершенно не означает, что можно продолжать заниматься через боль, перманентно используя мази для суставов.
7. Используйте специальные фиксаторы или бандажи для коленей. Также на время занятий можно обматывать колени эластичным бинтом. Это ограничит подвижность суставов и снизит риск возникновения болей в коленях.
8. Потребляйте как можно больше холодца и желатина. Эти продукты является ценным источником аминокислот, которые играют важную роль в работе мышц, связок, суставов, хрящей и других соединительных тканей.
9. Если боль в коленях не проходит, настоятельно рекомендуем вам обратиться к врачу. Специалист определит точную причину болезненных ощущений и назначит грамотное лечение.
10. Помните, что домашние тренировки — это особая зона риска. При самостоятельных занятиях вы не можете контролировать технику упражнений, да и адекватно оценить нагрузки без профессионального тренера не всегда возможно. Именно поэтому вы должны быть предельно внимательны к сигналам своего организма.
Всегда помните о простых правилах, которые помогут вам избежать дискомфорта и боли в коленях после тренировки. Никогда не жертвуйте своим здоровьем во имя быстрых результатов.
Читайте также: Топ лучших балетных тренировок – низкоударная нагрузка для красивого и изящного тела.
Почему после приседаний болят колени
После приседаний болят колени у многих людей. Иногда спорт провоцирует появление побочных эффектов. В некоторых случаях человек может получить травму при выполнении определенного упражнения. Бывают моменты, когда в процессе приседания возникают неприятные ощущения, которые связаны не только с большой нагрузкой, но и с болезнью коленного сустава. Своевременное обращение к врачу поможет предупредить развитие артроза и других заболеваний.
Нормальная реакция организма
Достаточно часто люди ощущают болезненность в коленях при выполнении физического упражнения. В некоторых случаях подобный дискомфорт не является признаком развития серьезной патологии и имеет вполне объективную причину. А именно:
- В случае накопления в тканях молочной кислоты может возникнуть незначительная болезненность в области бедра и голени. Сила проявления неприятного симптома напрямую зависит от нагрузки во время тренировки.
- Если мышцы подготовлены к нагрузке, то боль будет не столь сильной.
- Часто спортсменов беспокоит ноющая непродолжительная боль после тренировки, которая локализуется в области колена.
Многих волнует, почему после приседаний болят колени. Но не все знают, что только после тщательного исследования пациента врач может выявить причину.
Почему возникает боль после упражнения
Не всегда физиологически неподготовленные мышцы являются главной причиной возникновения сильных болей в коленях. Среди самых распространенных факторов, которые провоцируют появление дискомфорта в этой зоне, выделяют:
- Повреждение механического характера.
- В процессе выполнения упражнений может возникнуть растяжение или разрыв связок.
- Травма костей, падение, чрезмерно резкое движение провоцируют появление неприятных ощущений в коленях. При таких обстоятельствах боль в колене – это последствие травмы.
- При сильной нагрузке и неправильной технике выполнения упражнения часто развиваются боли в коленях.
Коленный сустав – это сложный механизм. В некоторых случаях после приседаний болят колени по причине развития болезней. К ним относят:
- артроз;
- воспаление коленного сухожилия;
- артрит.
Нередко неприятные ощущения в процессе приседания возникают из-за несбалансированного питания.
Правильное питание
Питание играет очень важную роль для человека, поскольку с пищей в наш организм попадают необходимые витамины и полезные микроэлементы. Если в организме присутствует недостаточное количество витаминов, то может начать шелушиться кожа и возникнут проблемы в работе суставов. Нехватка витаминов часто провоцирует отложение солей. Неважно, после какого упражнения болят колени, в первую очередь необходимо установить тот фактор, который провоцирует появление неприятных симптомов. Если после приседаний болят колени длительное время, то это свидетельствует о развитии серьезного заболевания.
Первая помощь
При возникновении резкой боли важно приложить к поврежденному месту лед, завернутый в ткань. После этого нужно обратиться к специалисту, поскольку самолечение в домашних условиях может навредить и усугубить ситуацию. При разрыве связок сухожилия или суставных капсул лечение осуществляется с помощью хирургического метода. При травме колена физическую нагрузку необходимо снизить или отложить. В процессе выполнения упражнений важно колени направлять вперед. Это поможет снизить чрезмерную нагрузку на суставы. Во время выполнения упражнения важно доводить колени до параллели с полом.
Советы специалиста
В первую очередь важно узнать, почему болят колени после приседаний. Для этого следует пойти в больницу и осуществить полное медицинское исследование. Следует знать, что в процессе выполнения упражнений важно учитывать порядок.
Жим ногами необходимо выполнять только после приседаний. Важно осуществить перед этим разминку. Благодаря ей мышцы подготавливаются к нагрузке и разогреваются, снижается риск получения травмы и перенапряжения. Нагрузку следует увеличивать постепенно. В том случае, если в процессе выполнения упражнений человек ощущает боль, при этом слышится хруст, необходимо отказаться от тренировки на некоторое время и обратиться за помощью к врачу.
О чем следует знать, если болят суставы
Почему болят колени после приседаний? Достаточно часто развивающийся артроз провоцирует появление хруста в коленях при выполнении физических упражнений. Для решения проблемы важно своевременно обратиться к врачу. Это поможет предупредить развитие серьезных осложнений. В том случае, если боль в колене возникла по причине отложения солей или недостатка полезных элементов, необходимо принимать витаминный комплекс и уделить особое внимание правильному питанию. Если болят суставы при приседании, важно исключить мучные и сладкие продукты. Необходимо налегать на фрукты, овощи, нежирные сорта мяса и рыбы.
Как выполнить упражнение в том случае, если болит колено
Не во всех случаях боль в колене является прямым противопоказанием к выполнению физических упражнений. Иногда они помогают устранить неприятные ощущения и снизить боль. Достаточно часто специалисты назначают своим пациентам специальные упражнения после травмы колена. Благодаря ним улучшается баланс и координация, тренируются и укрепляются мышцы ног. Чтобы правильно выполнять приседания, необходимо выпрямить спину и поставить ноги на ширине плеч, иначе можно травмировать колено. Если стали болеть колени при приседании, следует принять во внимание следующие рекомендации специалистов:
- Чтобы предотвратить смещение позвонка шейного отдела, необходимо попытаться сделать двойной подбородок. Изначально может быть непривычно, но неприятных ощущений возникнуть не должно.
- В процессе выполнения упражнений необходимо смотреть прямо. Координация и равновесие играют важную роль.
- Нужно напрягать и втягивать живот.
- Когда человек опускается в процессе выполнения упражнения, необходимо выпячивать ягодицы назад.
- Не менее важно во время занятия спортом правильно дышать. Благодаря верной дыхательной технике можно облегчить выполнение приседания и нормализовать кровообращение.
Правильное дыхание поможет предупредить резкое повышение артериального давления. Благодаря правильной технике выполнения упражнений можно защититься от травм и дискомфортных ощущений. Если сильно болит колено после приседания, важно немедленно обратиться к врачу.
Распространенные ошибки спортсменов
Если выполнять упражнения неправильно, можно получить травму и ухудшить общее состояние здоровья. Колени должны выступать за носки, поскольку в противном случае на них будет осуществляться максимальное давление. При приседании должны быть задействованы бедра, колени и лодыжки. Не рекомендовано в процессе выполнения приседания округлять спину. При таких обстоятельствах можно травмировать колени и спровоцировать появление болезненных ощущений в пояснице. Такое явление часто провоцирует подвывих межпозвоночного диска. Кроме этого:
- Не нужно горбатиться во время приседания. Необходимо следить за своей осанкой. Это поможет распределить равномерно нагрузку.
- Важно учитывать и тот факт, что мышцам необходимо отдыхать и восстанавливаться. Период восстановления – это важнейшая часть занятия спортом, которую часто игнорируют спортсмены. Благодаря отдыху мышцы подготавливаются к дальнейшей нагрузке и стимулируется их рост. После приседаний болят ноги выше колен чаще всего из-за того, что спортсмен не отдыхал.
При возникновении боли в процессе выполнения упражнений важно приостановить занятия и обратиться к травматологу.
Что необходимо делать, если после приседаний возникают неприятные ощущения в суставах
Врачи не рекомендуют заниматься самолечением, поэтому важно в первую очередь обратиться к травматологу. Если отсутствовала травма во время тренировки, то это означает, что необходимо уменьшить нагрузку и проанализировать технику выполнения упражнения, важно укрепить коленный сустав.
Почему болят колени при приседании, что делать? Специалисты рекомендуют принимать комплекс витаминов, который включает в себя хондроитин и глюкозамин. Теплая ванна для колен поможет устранить неприятные ощущения. В процессе выполнения процедуры можно добавлять разогревающие эфирные масла.
Можно ли определить наличие заболевания в домашних условиях
Если после приседаний болят колени, что делать? Невозможно осуществить диагностику болезни, которая спровоцировала возникновение неприятных ощущений, в домашних условиях. Чтобы выявить патологию, необходимо осуществить:
- рентгенографию;
- магнитно-резонансную томографию;
- УЗИ;
- артроскопию;
- пункцию.
На основе полученных результатов исследований можно поставить точный диагноз. Если в процессе обследования пациента врач не выявил патологии, то это свидетельствует о том, что необходимо уменьшить нагрузку и сбалансировать питание. С помощью лечебных грязей, гидромассажа и физиотерапии можно быстро устранить неприятные симптомы. Врачи не рекомендуют принимать самостоятельно в домашних условиях лекарственные препараты, поскольку некоторые вызывают побочные действия. В крайнем случае “Диклофенак”, “Ибупрофен”, “Индометацин” помогут устранить болезненность. Следует знать, что временное устранение дискомфортных ощущений не поможет решить проблему.
Профилактика заболевания
Чтобы предупредить развитие серьезных заболеваний, важно учитывать рекомендации специалистов. А именно:
- Перед тем как выполнять физические упражнения, важно осуществить разминку.
- Необходимо регулярно выполнять растяжку и увеличивать свою гибкость.
- Правильная техника выполнения упражнения играет очень важную роль.
- Врачи рекомендуют включить в рацион те продукты, которые содержат достаточное количество кальция. А именно: творог, молоко, рыба, овощи, фрукты, морепродукты.
- Не менее важно соблюдать водный баланс организма. Обезвоживание пагубно влияет на здоровье человека. Необходимо исключить жирные, мучные, копченые, сладкие и соленые продукты.
Если при полном приседании болит колено, необходимо принимать спортивный препарат, который включает в себя хондроитин и глюкозамин. Эти элементы помогают укрепить суставной хрящ. Важно своевременно лечить инфекционные заболевания, поскольку коленный сустав очень уязвим к данным патологиям. Закаливание поможет не только укрепить общее состояние здоровья, но и дух человека. Важно носить удобную обувь, которая не давит на стопу и лодыжку.
На заметку пациенту
При возникновении сильных болей в суставах во время и после приседаний важно обратиться к врачу, поскольку существует много серьезных недугов, которые способны спровоцировать появление данного симптома. Временная болезненность часто свидетельствует о том, что это нормальная физиологическая реакция организма на физическую нагрузку.
Важно регулярно посещать врача, правильно питаться и вести здоровый образ жизни. Это поможет предупредить появление проблем в работе суставов. Многих волнует, почему колено болит? Но не все знают, что точно ответить способен только специалист после тщательного обследования пациента.
Врачи рекомендуют включить в рацион те продукты, которые содержат серу и селен. А именно:
- яйца куриные;
- яблоко;
- говядину;
- морскую капусту;
- редьку;
- редис;
- лук;
- чеснок;
- треску.
Эти продукты – так называемая “пища для суставов”. Правильное питание положительно повлияет на работу всего организма. Но все же если болят суставы, колени при приседании, следует незамедлительно обратиться к врачу.
Болят колени при приседаниях? Три подсказки, как это исправить
Большинство трудностей с приседанием возникает из-за боли в коленях, которая, в свою очередь, связана с проблемами подвижности и/или стабильности в нижней части тела.
Классифицируется это как биомеханическая дисфункция, и специалисты советуют проверить три основных параметра:
- подвижность голеностопа;
- внутреннюю ротацию бедра;
- координацию ягодичных мышц.
А затем, выявив проблему, ее можно будет устранить с помощью специальных упражнений.
Дисклеймер: сначала нужно поставить диагноз, чтобы понимать, проявлением какой патологии является боль в колене. Обратись к хирургу или травматологу-ортопеду для назначения обследования.
1 Подвижность голеностопа
Для начала нужно проверить растяжку лодыжек. Сними обувь с носками и встань лицом к стене на расстоянии примерно 13 сантиметров. Теперь начинай медленно приседать, оставляя пятки на полу. Можешь дотронуться коленями до стены? Если нет, у тебя дефицит подвижности лодыжек, который может перегружать сустав, вызывая боль в колене.
Как это исправить
Чтобы улучшить подвижность лодыжки, периодически выполняй упражнения на растяжку икроножных мышц. Поставь одну ногу на табуретку, стул или любое другое возвышение (чем выше платформа — тем тебе будет сложнее). Постепенно переноси вес на эту ногу и наклоняйся вперед, не отрывая пятки от поверхности. Колено будет уходить вперед до тех пор, пока не почувствуешь напряжение в лодыжке. Удерживай ногу в этом положении в течение нескольких секунд, а затем дай себе отдохнуть. Сделай несколько повторов.
2 Внутренняя ротация бедра
У некоторых людей бывают не очень подвижные тазобедренные суставы, что препятствует нормальной внутренней ротации бедра. Чтобы проверить, насколько твои суставы подвижны, необходимо сесть на край стула и по очереди поднять каждую ногу. Сначала согнутую в колене ногу нужно поднять вперед, к груди. Затем (через низ) в бок, не разворачивая корпуса. Можно попробовать сделать согнутой ногой полукруг — от середины в бок и вниз.
Если движение одной из ног было затруднено в тазу, это может свидетельствовать о неких проблемах с тазобедренными суставами.
Дело в том, что при несимметричной ротации бедра во время приседаний на коленный сустав оказывается неравномерная нагрузка. Это и приводит к нежелательным болям.
Как это исправить
Чтобы сделать суставы более подвижными, необходимо выполнить следующее упражнение.
Встань на менее подвижную ногу, а другую отведи назад, слегка касаясь пола мыском, но не опираясь на него. Начинай медленно опускать туловище вперед параллельно полу, руки для равновесия можешь вытянуть в разные стороны, будто ты самолет.
Из этого положения попытайся медленно поразворачивать корпус — то к боковой стене, то обратно, заставляя работать свой тазобедренный сустав. Делай упражнение не менее 5-10 секунд, а затем возвращайся в исходную позицию. Можешь сделать 15-20 повторений.
3. Координация ягодичных мышц
Координация ягодичных мышц — это еще один фактор, на который надо обратить внимание, чтобы проверить подвижность нижней части тела.
Чтобы узнать, насколько твои ягодичные мышцы в порядке, надо лечь на пол (на спину), согнуть одну ногу в колене, а другую выпрямить и удерживать на протяжении 5-10 секунд примерно под углом в 30 градусов от пола.
В это время тебе необходимо обратить внимание на ощущения в подколенных сухожилиях, ягодицах и спине. Если мышцы не сводит судорогой и удержание ноги на весу не приносит особого дискомфорта, значит, все нормально. В противном случае, читай, что с этим делать.
Как это исправить
Чтобы улучшить координацию ягодичных мышц, необходимо время от времени выполнять одно простое упражнение.
Ляг на пол (на спину), согни ноги в коленях, а затем поднимай ягодицы вместе с поясницей вверх. Задержи бедра в поднятом положении до 10 секунд, а затем вернись в исходную позицию. Для достижения наибольшей эффективности старайся всегда делать по 20 повторений.
Боль в коленях при приседании: причины, профилактика и восстановление
Многие люди регулярно приседают в рамках своей тренировки или во время повседневных задач. Правильное приседание не должно вызывать боли в коленях.
Однако люди, которые неправильно приседают, а также люди с травмой колена или имеющимся состоянием колена, могут испытывать боль в коленях.
Из этой статьи вы узнаете о причинах боли в коленях при приседании, о том, как ее лечить и как предотвратить боль в коленях в будущем.
Возможные причины, по которым человек может испытывать боль в коленях при приседании, включают:
Неправильное приседание
Поделиться на PinterestЧеловек может испытывать боль в коленях при приседании, если он выполняет движение неправильно.Если люди приседают неправильно, они могут испытывать боль в коленях. Неправильное выполнение этого движения может оказать давление на колени, а не на мышцы бедер и ягодиц.
Мы расскажем, как правильно приседать, позже в этой статье.
Человек, который продолжает испытывать боль после корректировки приседаний, должен посетить врача, чтобы проверить наличие основных проблем с коленом.
Растяжение колена
Неловкое скручивание колена при приседании или при ударе по колену может вызвать растяжение связок.
Растяжения болезненны и могут вызвать отек. Эти травмы могут вызвать боль при приседании и выполнении других упражнений, затрагивающих колено. Человеку с растяжением колена также может быть трудно ходить или переносить какой-либо вес на этот сустав.
Пателлофеморальный болевой синдром
Пателлофеморальный болевой синдром может вызывать боль в области коленной чашечки и в передней части колена, что делает приседание болезненным.
У любого человека может развиться пателлофеморальный болевой синдром, но некоторые люди называют его «колено бегуна» или «колено прыгуна», потому что он часто поражает людей, много занимающихся спортом.Любая травма колена также может вызвать боль в колене при приседании.
Тендинит
Сухожилия соединяют мышцы с костями. Тендинит колена может возникнуть, если человек напрягает или чрезмерно использует сухожилия вокруг колена, вызывая их опухание.
Тендинит чаще возникает в результате повторяющихся движений, особенно если они оказывают сильное воздействие на сухожилие. Люди часто совершают повторяющиеся движения во время занятий спортом или выполнения ручного труда.
Артрит колена
Артрит вызывает болезненность и воспаление суставов.Различные типы артрита могут поражать практически любой сустав тела, включая колено.
Хрящ – это гибкая и прочная ткань, которая окружает суставы и позволяет им плавно двигаться. Остеоартрит развивается, если этот хрящ разрушается.
Люди с остеоартритом коленного сустава могут испытывать боль и припухлость в области колена, а также ощущение, будто сустав затвердевший.
Остеоартрит чаще всего встречается у людей старше 65 лет.
Ревматоидный артрит – это аутоиммунное заболевание, поражающее суставы по всему телу.Иммунная система атакует здоровые ткани, окружающие суставы, вызывая боль, отек и скованность.
Посттравматический артрит может возникнуть после травмы колена, повреждающей суставы или связки. Если инфекция распространяется на колено, это может вызвать инфекционный артрит этого сустава.
Разрывы сухожилий или хрящей
Тяжелая травма или растяжение связок могут вызвать разрыв хряща в колене. Людям может потребоваться носить опору для колена во время физической активности после разрыва хряща.
Разрыв сухожилия надколенника – это разрыв сухожилия колена, который может произойти в результате удара, прыжка или ослабления сухожилия.
Симптомы разрыва сухожилия надколенника включают:
- трудности при ходьбе
- искривление колена
- подвижную коленную чашечку
- боль и болезненность
- углубление под коленной чашечкой
Тип лечения будет зависеть от размера разрыва сухожилия. Иногда может быть достаточно физиотерапии, но обычно требуется хирургическое вмешательство.
Синдром подвздошно-большеберцовой перевязи
Подвздошно-большеберцовая перевязка или ИТ-повязка – это ткань, которая проходит по всей длине бедра от бедра до колена. Когда человек сгибает колено, IT-браслет движется, чтобы поддержать его.
Если IT-бандаж воспаляется, он может тереться о внешнюю поверхность колена и вызывать боль, особенно во время движений, затрагивающих сустав, таких как приседание. Синдром IT-группы часто поражает бегунов. Люди, которые не растягиваются должным образом перед тренировкой, также имеют более высокий риск получить эту травму.
Правильная разминка перед тренировкой может помочь предотвратить травмы. Разогрев тела особенно важен для пожилых людей, поскольку с возрастом мышцы становятся менее гибкими и легче рвутся.
Чтобы разогреться, используйте движения, которые мобилизуют суставы и увеличивают приток крови и кислорода к мышцам, например, походка на месте. Растяжка ног до и после тренировки также помогает снизить риск травм или растяжения.
Чтобы правильно приседать:
- начните из положения стоя
- держите ступни на ширине плеч
- на выдохе согните колени и опустите ягодицы, как будто собираетесь сесть
- держите руки в стороны, чтобы сохранить равновесие
- следите за тем, чтобы пятки оставались на полу.
- держите ягодицы выше уровня колен и опускайтесь как можно ниже, не вызывая дискомфорта
- держите бедра параллельно полу
- держите спину в прямом нейтральном положении
- убедитесь, что бедра, колени и пальцы ног направлены вперед
- вдохните и вернитесь в положение стоя, надавив на пятки и удерживая ягодицы напряженными
The Arthritis Foundation рекомендует людям, которые испытывают боль, когда приседания делайте приседания у стены.Использование стены в качестве опоры может помочь людям укрепить слабые или травмированные мышцы и со временем уменьшить боль.
Люди могут приседать у стены, используя следующие шаги:
- встаньте спиной к стене
- соблюдайте расстояние примерно 18 дюймов между пяткой сзади и стеной
- поставьте ступню плечом – на ширину
- выдохните и опустите ягодицы, как будто собираясь сесть
- не позволяйте ягодицам опускаться ниже колен
- напрягайте живот и держите спину ровно у стены
- вдохните и задействуйте мышцы пяток и ног стоять на ногах
Фонд артрита советует людям, которые испытывают боль при приседании, делать 10 приседаний от стены три раза в неделю.Любой человек с заболеванием, которое может повлиять на его способность заниматься спортом, должен поговорить с врачом, прежде чем вносить изменения в свой распорядок фитнеса.
Люди могут использовать метод R.I.C.E для снятия боли в колене. Метод R.I.C.E включает:
- R est: Упереть колено в упор и не переносить на него слишком большой вес.
- I ce: Прикладывайте обернутый полотенцем пакет со льдом к колену на 20 минут за раз.
- C Компрессия: Оберните эластичную повязку или бинт вокруг колена, чтобы предотвратить отек.
- E Подъем: по возможности подпирайте ногу так, чтобы колено было выше сердца.
Лекарства, отпускаемые без рецепта, например ибупрофен, могут помочь уменьшить боль и отек.
Хотя людям может потребоваться воздержаться от упражнений или приседаний, легкие движения или растяжки могут снизить жесткость и сохранить подвижность сустава.
Если человек все еще испытывает боль в коленях от приседаний или других действий после того, как колено успело зажить, им следует обратиться к врачу.
Им может потребоваться помощь физиотерапевта для улучшения состояния колена. В тяжелых случаях может потребоваться операция. Время, необходимое для восстановления колена, будет зависеть от типа травмы или состояния, влияющего на колено.
Люди, которые приседают во время тренировки или во время повседневной деятельности, должны убедиться, что они правильно выполняют это движение, чтобы предотвратить боль в коленях.
Часто можно облегчить боль, перевязав колено, наложив холодный компресс, отдохнув или изменив активность, или приняв болеутоляющие.
Если человек продолжает испытывать боль в колене во время или после приседания, им следует обратиться к врачу, чтобы убедиться, что нет основного состояния, вызывающего этот симптом.
Боль в коленях из-за приседаний: причины, профилактика и восстановление
Многие люди регулярно приседают во время тренировок или во время повседневных задач. Правильное приседание не должно вызывать боли в коленях.
Однако люди, которые неправильно приседают, а также люди с травмой колена или имеющимся состоянием колена, могут испытывать боль в коленях.
Из этой статьи вы узнаете о причинах боли в коленях при приседании, о том, как ее лечить и как предотвратить боль в коленях в будущем.
Возможные причины, по которым человек может испытывать боль в коленях при приседании, включают:
Неправильное приседание
Поделиться на PinterestЧеловек может испытывать боль в коленях при приседании, если он выполняет движение неправильно.Если люди приседают неправильно, они могут испытывать боль в коленях. Неправильное выполнение этого движения может оказать давление на колени, а не на мышцы бедер и ягодиц.
Мы расскажем, как правильно приседать, позже в этой статье.
Человек, который продолжает испытывать боль после корректировки приседаний, должен посетить врача, чтобы проверить наличие основных проблем с коленом.
Растяжение колена
Неловкое скручивание колена при приседании или при ударе по колену может вызвать растяжение связок.
Растяжения болезненны и могут вызвать отек. Эти травмы могут вызвать боль при приседании и выполнении других упражнений, затрагивающих колено.Человеку с растяжением колена также может быть трудно ходить или переносить какой-либо вес на этот сустав.
Пателлофеморальный болевой синдром
Пателлофеморальный болевой синдром может вызывать боль в области коленной чашечки и в передней части колена, что делает приседание болезненным.
У любого человека может развиться пателлофеморальный болевой синдром, но некоторые люди называют его «колено бегуна» или «колено прыгуна», потому что он часто поражает людей, много занимающихся спортом. Любая травма колена также может вызвать боль в колене при приседании.
Тендинит
Сухожилия соединяют мышцы с костями. Тендинит колена может возникнуть, если человек напрягает или чрезмерно использует сухожилия вокруг колена, вызывая их опухание.
Тендинит чаще возникает в результате повторяющихся движений, особенно если они оказывают сильное воздействие на сухожилие. Люди часто совершают повторяющиеся движения во время занятий спортом или выполнения ручного труда.
Артрит колена
Артрит вызывает болезненность и воспаление суставов.Различные типы артрита могут поражать практически любой сустав тела, включая колено.
Хрящ – это гибкая и прочная ткань, которая окружает суставы и позволяет им плавно двигаться. Остеоартрит развивается, если этот хрящ разрушается.
Люди с остеоартритом коленного сустава могут испытывать боль и припухлость в области колена, а также ощущение, будто сустав затвердевший.
Остеоартрит чаще всего встречается у людей старше 65 лет.
Ревматоидный артрит – это аутоиммунное заболевание, поражающее суставы по всему телу.Иммунная система атакует здоровые ткани, окружающие суставы, вызывая боль, отек и скованность.
Посттравматический артрит может возникнуть после травмы колена, повреждающей суставы или связки. Если инфекция распространяется на колено, это может вызвать инфекционный артрит этого сустава.
Разрывы сухожилий или хрящей
Тяжелая травма или растяжение связок могут вызвать разрыв хряща в колене. Людям может потребоваться носить опору для колена во время физической активности после разрыва хряща.
Разрыв сухожилия надколенника – это разрыв сухожилия колена, который может произойти в результате удара, прыжка или ослабления сухожилия.
Симптомы разрыва сухожилия надколенника включают:
- трудности при ходьбе
- искривление колена
- подвижную коленную чашечку
- боль и болезненность
- углубление под коленной чашечкой
Тип лечения будет зависеть от размера разрыва сухожилия. Иногда может быть достаточно физиотерапии, но обычно требуется хирургическое вмешательство.
Синдром подвздошно-большеберцовой перевязи
Подвздошно-большеберцовая перевязка или ИТ-повязка – это ткань, которая проходит по всей длине бедра от бедра до колена. Когда человек сгибает колено, IT-браслет движется, чтобы поддержать его.
Если IT-бандаж воспаляется, он может тереться о внешнюю поверхность колена и вызывать боль, особенно во время движений, затрагивающих сустав, таких как приседание. Синдром IT-группы часто поражает бегунов. Люди, которые не растягиваются должным образом перед тренировкой, также имеют более высокий риск получить эту травму.
Правильная разминка перед тренировкой может помочь предотвратить травмы. Разогрев тела особенно важен для пожилых людей, поскольку с возрастом мышцы становятся менее гибкими и легче рвутся.
Чтобы разогреться, используйте движения, которые мобилизуют суставы и увеличивают приток крови и кислорода к мышцам, например, походка на месте. Растяжка ног до и после тренировки также помогает снизить риск травм или растяжения.
Чтобы правильно приседать:
- начните из положения стоя
- держите ступни на ширине плеч
- на выдохе согните колени и опустите ягодицы, как будто собираетесь сесть
- держите руки в стороны, чтобы сохранить равновесие
- следите за тем, чтобы пятки оставались на полу.
- держите ягодицы выше уровня колен и опускайтесь как можно ниже, не вызывая дискомфорта
- держите бедра параллельно полу
- держите спину в прямом нейтральном положении
- убедитесь, что бедра, колени и пальцы ног направлены вперед
- вдохните и вернитесь в положение стоя, надавив на пятки и удерживая ягодицы напряженными
The Arthritis Foundation рекомендует людям, которые испытывают боль, когда приседания делайте приседания у стены.Использование стены в качестве опоры может помочь людям укрепить слабые или травмированные мышцы и со временем уменьшить боль.
Люди могут приседать у стены, используя следующие шаги:
- встаньте спиной к стене
- соблюдайте расстояние примерно 18 дюймов между пяткой сзади и стеной
- поставьте ступню плечом – на ширину
- выдохните и опустите ягодицы, как будто собираясь сесть
- не позволяйте ягодицам опускаться ниже колен
- напрягайте живот и держите спину ровно у стены
- вдохните и задействуйте мышцы пяток и ног стоять на ногах
Фонд артрита советует людям, которые испытывают боль при приседании, делать 10 приседаний от стены три раза в неделю.Любой человек с заболеванием, которое может повлиять на его способность заниматься спортом, должен поговорить с врачом, прежде чем вносить изменения в свой распорядок фитнеса.
Люди могут использовать метод R.I.C.E для снятия боли в колене. Метод R.I.C.E включает:
- R est: Упереть колено в упор и не переносить на него слишком большой вес.
- I ce: Прикладывайте обернутый полотенцем пакет со льдом к колену на 20 минут за раз.
- C Компрессия: Оберните эластичную повязку или бинт вокруг колена, чтобы предотвратить отек.
- E Подъем: по возможности подпирайте ногу так, чтобы колено было выше сердца.
Лекарства, отпускаемые без рецепта, например ибупрофен, могут помочь уменьшить боль и отек.
Хотя людям может потребоваться воздержаться от упражнений или приседаний, легкие движения или растяжки могут снизить жесткость и сохранить подвижность сустава.
Если человек все еще испытывает боль в коленях от приседаний или других действий после того, как колено успело зажить, им следует обратиться к врачу.
Им может потребоваться помощь физиотерапевта для улучшения состояния колена. В тяжелых случаях может потребоваться операция. Время, необходимое для восстановления колена, будет зависеть от типа травмы или состояния, влияющего на колено.
Люди, которые приседают во время тренировки или во время повседневной деятельности, должны убедиться, что они правильно выполняют это движение, чтобы предотвратить боль в коленях.
Часто можно облегчить боль, перевязав колено, наложив холодный компресс, отдохнув или изменив активность, или приняв болеутоляющие.
Если человек продолжает испытывать боль в колене во время или после приседания, им следует обратиться к врачу, чтобы убедиться, что нет основного состояния, вызывающего этот симптом.
Основные 3 причины, почему у вас болит колено, когда вы приседаете, и способы их устранения | Джонатан Гайед PT, DPT, OCS
Я часто слышу это от людей, которые обращаются в мою клинику за помощью с болью в коленях во время или после приседаний. Сначала я хотел бы начать с того, что приседания – одно из лучших упражнений, которые может выполнять человек.Польза для здоровья огромна и намного превосходит только силу ног. Я сохраню эти детали для другого поста. Кроме того, приседания не вредны для ваших колен и являются распространенным заблуждением. Фактически, , а не приседания, более вероятно, являются причиной генерализованной боли в коленях.
Учитывая важность приседаний, что вы будете делать, если при приседании у вас болят колени? Боль при приседаниях может возникать из разных источников, однако я расскажу о трех наиболее распространенных из них, которые я вижу у людей, которых лечу в моей клинике, RISE Rehabilitation and Fitness.
Слабые бедра
Это наиболее частая проблема, с которой я сталкиваюсь. Бедро, особенно ягодичные мышцы, не поддерживают колено в достаточной степени, чтобы можно было правильно приседать. Колено – это «шарнирный сустав», и он просто хочет согнуться и выпрямиться. Когда бедра не могут удерживать колено на месте, они могут прогнуться. Повторное выполнение этого вызовет боль в коленях, а при достаточной нагрузке может вызвать повреждение тканей.
Это немного похоже на изображение ниже:
Фотография выше показывает справа человека, у которого, вероятно, бедра слабее, чем у человека слева.ИСПРАВЛЕНИЕ! Отличный способ исправить это – укрепить ягодичные мышцы. Сюда входят следующие упражнения:
Ограниченная подвижность голеностопного сустава
Вы можете даже не осознавать этого, но голеностопный сустав имеет решающее значение для правильного приседания. Многие люди уделяют пристальное внимание бедрам, а также укрепляют мышцы бедра, чтобы улучшить присед. Хотя все это важно, но если лодыжка не обладает достаточной подвижностью, никакая сила не позволит обеспечить правильную форму и диапазон движений для полного приседания.
Здесь вы можете увидеть диапазон движений, необходимый для правильного приседания.ИСПРАВЛЕНИЕ! Квалифицированный мануальный терапевт может помочь выполнить различные техники мобилизации голеностопного сустава. В центре реабилитации и фитнеса RISE я работаю с людьми, чтобы воздействовать на определенные тканевые или суставные ограничения с помощью своих практических методов мануальной терапии. Это существенно улучшает подвижность голеностопного сустава.
Плохая форма
Я бы сказал, что если у вас болят колени при приседании, ваша форма, скорее всего, не оптимальна.Конечно, из этого могут быть исключения, но мы можем рассмотреть пару ключевых моментов.
- Как мы упоминали выше, мы никогда не хотим, чтобы ваши колени сжимались внутрь друг к другу. Вам всегда нужна стабильная основа для ног, при которой колено / бедро должно быть на одной линии с пальцами ног или даже немного сбоку / за пределами пальцев ног – никогда не внутрь.
- Мы также хотим, чтобы вы сидели на корточках, как будто сидите на стуле. Слишком часто люди не сгибаются в талии, чтобы откинуться назад, а вместо этого идут вперед с коленями.Это создает огромную нагрузку на связку надколенника в передней части колена (см. Изображение ниже). Это может быть причиной вашей боли у тех, кто испытывает мучительную острую боль в передней части колена. Часто это диагностируется как пателлофеморальная боль.
Как выполнять приседания на ящик
Приседания со штангой на спине с тяжелой нагрузкой – одно из самых эффективных упражнений на нижнюю часть тела в тренажерном зале, но если вы не выполняете их правильно, ваши колени могут подвергнуться сильной боли и даже травме.
Этот контент импортирован из {embed-name}. Вы можете найти тот же контент в другом формате или найти дополнительную информацию на их веб-сайте.
Каждый раз, когда кто-то упоминает, что приседания болят колени, я прошу их показать мне, как они выполняют это движение. Почти в 100% случаев, когда я смотрю на них, небольшая частичка моей души умирает. Я им говорю: «Приседание не повредит коленям; что бы вы ни делали сейчас, у вас болят колени “.
Это концепция, которую мы с другими силовыми тренерами пытаемся донести до наших клиентов.Есть правильный способ приседать, который не причинит вреда, и есть любой другой способ. К сожалению, я редко вижу, чтобы они выполнялись должным образом.
Сосредоточьтесь на форме
Давайте прямо скажем о форме приседа: всегда будет некоторым движением коленей вперед при приседании. Сказать кому-нибудь, что колени никогда не должны выходить за пальцы ног, потому что это опасно, – это архаичный фитнес-миф. Ему нужно умереть.
Тем не менее, если позволить коленям на чрезмерно смещаться на вперед, так что пятки оторвутся от земли, это может привести к неприятностям.Вот когда вы оказываете большую нагрузку на колени.
Я вижу это часто. Вот почему я использую присед на ящик. Мало того, что это движение помогает сформировать прочную схему приседаний и удерживать ваши голени более вертикально, чтобы пятки оставались на полу, они также снимают нагрузку с коленей и переносят большую нагрузку на бедра. Это важно, потому что ваши бедра – более крупный сустав, чем колени. Они рассчитаны на большие нагрузки.
Мужское здоровье
Если при приседании у вас болят колени – и вы не страдаете от какой-либо ранее существовавшей травмы – это потому, что вы заставляете колени выполнять больше работы, чем бедра.Важно научиться использовать бедра во время приседаний, если вы хотите сделать их более удобными для суставов. Приседания на ящик могут это сделать.
Приседания на ящик также помогают ребятам честно определять глубину приседаний. Некоторые люди скажут вам, что приседание более 90 градусов опасно и создает большую нагрузку на колени. Это еще один миф. Приседания с полным диапазоном движений более здоровы для коленей и делают их сильнее.
Вот как это сделать:
- Начните с коробки высотой 14 или 15 дюймов.Примечание: высоту коробки можно регулировать в зависимости от вашего телосложения. Как показывает практика, ваши бедра должны быть чуть ниже уровня колен, когда вы находитесь в нижнем положении приседа.
- Сначала выполните движение без веса. Как только вы освоитесь, поместите коробку в стойку для приседаний, снимите перекладину и встаньте перед ящиком, расставив ноги немного шире, чем на ширине плеч.
- Пальцы ног должны быть повернуты на 15–30 градусов.
- Начните приседание с бедра.Сядьте поудобнее, одновременно выталкивая колени и пытаясь раздвинуть пол ногами. Вам не нужно выталкивать колени так, чтобы весь ваш вес переносился на внешнюю часть ступней. Вам просто нужно, чтобы коленные чашечки оставались на одной линии со средним пальцем ноги.
- Осторожно дотроньтесь до коробки – не шлепайтесь – задницей.
- Вернитесь в позицию стоя, сжимая ягодицы сверху.
- Уменьшить частоту тренировок.
- Уменьшите нагрузку и вместо этого делайте больше повторений.
- Уменьшить количество комплектов
- Приседания на ящик могут помочь вам контролировать глубину приседаний.Это может эффективно смягчить момент, когда боль в колене становится проблемой.
- Исследования показывают, что приседания на ящик вызывают больший вертикальный угол наклона голеней, чем обычные приседания. Это будет соответствовать лучшему распределению давления в стопе, как описано выше.
- Отсутствие подвижности голеностопного сустава является фактором риска тендинита надколенника . Спортсмены с ограниченной гибкостью голеностопного сустава хуже поглощают удары во время прыжковых приземлений. 1 Это приводит к увеличению нагрузки на коленный сустав с течением времени.
- Люди с артритом коленного сустава , как правило, имеют более плоские ступни и приседают с вывернутыми стопами.Оба этих нежелательных положения стопы обычно вызваны недостаточным диапазоном движений лодыжки. 2 Пациенты с артритом надколенника (коленная чашечка) демонстрируют на 20% меньшую подвижность голеностопного сустава, чем здоровые люди. 3 Кроме того, примерно 73% пациентов с остеоартритом коленного сустава имеют признаки артрита за коленной чашечкой. 4 Боль в коленях при приседании – одна из наиболее частых жалоб, связанных с артритом коленного сустава. Ослабление лодыжек может помочь улучшить функцию колена, тем самым уменьшив боль в коленях, связанную с артритом.
- Пателлофеморальный болевой синдром (PFPS) – одна из наиболее частых причин боли в коленях у людей любого возраста. Подвижность голеностопного сустава считается ключевым фактором при оценке первопричины (причин) этого состояния. 5
- Поместите линейку на пол под прямым углом к стене.Нулевая точка линейки должна быть ближе всего к стене.
- Сделайте отметку в 9 сантиметрах (3,5 дюйма) от стены и совместите большой палец ноги с отметкой.
- Сделайте шаг назад в положение выпада, поставив заднее колено на пол (используйте подушку, если колено чувствительно к давлению).
- Держа большой палец ноги за отметкой, постарайтесь прижаться коленом к стене. Не поднимайте пятку и не опускайте ступню внутрь. Колено должно двигаться вперед на уровне большого пальца ноги.
- Маллиарас П., Кук Дж. Л. и Кент П. (2006). Уменьшение диапазона тыльного сгибания голеностопного сустава может увеличить риск травмы сухожилия надколенника у волейболистов. Журнал науки и медицины в спорте , 9 (4), 304-309.
- Рейли К., Баркер К., Шемли Д., Ньюман М., Оскрочи Г. Р. и Сандалл С. (2009). Роль оценки стопы и голеностопного сустава у пациентов с остеоартрозом нижних конечностей. Физиотерапия , 95 (3), 164-169.
- Виндов, Н., Коллинз, Н. Дж., Вичензино, Б., Такер, К., и Кроссли, К. М. (2018). Характеристики стопы и голеностопного сустава и динамическая вальгусная деформация коленного сустава у пациентов с пателлофеморальным остеоартритом. Журнал исследований стопы и голеностопного сустава , 11 (1), 65.
- Mohammed, K.S. Аль-Обаеди, О. Шах, М. (2018). Распространенность компартментного остеоартроза коленного сустава в популяции взрослых пациентов: ретроспективное обсервационное исследование.EC Orthopaedics
- Halabchi, F., Abolhasani, M., Mirshahi, M., & Alizadeh, Z. (2017). Пателлофеморальная боль у спортсменов: клинические перспективы. Журнал спортивной медицины в открытом доступе , 8 , 189.
- Беннелл, К., Талбот, Р., Вайсвелнер, Х., Техованич, В., Келли, Д., и Холл, А. Дж. (1998). Надежность измерения тыльного сгибания голеностопного сустава с выпадом с опорой на весовую нагрузку и между экспертами Австралийский журнал физиотерапии , 44 (3), 175-180.
- Нилапала, Ю. Р., Бхагат, М., и Шах, П. (2018). Укрепление мышц бедра при остеоартрозе коленного сустава: систематический обзор литературы. Журнал гериатрической физиотерапии (2001) .
- Сантос, Т. Р., Оливейра, Б. А., Окарино, Дж. М., Холт, К. Г., & Фонсека, С. Т. (2015). Эффективность укрепления мышц бедра у пациентов с пателлофеморальным болевым синдромом: систематический обзор. Бразильский журнал физиотерапии , 19 (3), 167-176.
- Хайамбаши К., Годдоси Н., Штрауб Р. К. и Пауэрс К. М. (2016). Сила мышц бедра позволяет прогнозировать бесконтактное повреждение передней крестообразной связки у спортсменов мужского и женского пола: проспективное исследование. Американский журнал спортивной медицины , 44 (2), 355-361.
- Муха, М. Д., Колдуэлл, В., Шлютер, Э. Л., Уолтерс, К., и Хассен, А. (2017). Сила отводящего бедра и травмы, связанные с бегом нижних конечностей у бегунов на длинные дистанции: систематический обзор. Журнал науки и медицины в спорте , 20 (4), 349-355.
- Маццука, С. А., Пейдж, М. К., Мелдрам, Р. Д., Брандт, К. Д., & Петти-Сафон, С. (2004). Экспериментальное исследование влияния удерживающей тепло коленной манжеты на боль в суставах, их жесткость и функцию у пациентов с остеоартритом коленного сустава. Лечение и исследования артрита: официальный журнал Американского колледжа ревматологии , 51 (5), 716-721
- Сядьте на пол перед скамьей, стулом или диваном, расположив его вдоль, согнув колени и поставив ступни на пол.
- Упритесь плечами в скамью и поднимите бедра до полного разгибания. Колени держите под углом 90 градусов.
- Опустите вниз, затем повторите.
- Используя отводящий тренажер в тренажерном зале или с помощью эластичной ленты, обвитой вокруг ваших ног около колен, сядьте на скамью (или стул).
- Раскройте колени, преодолев сопротивление.
- Вернитесь к пуску, активно сопротивляясь машине или ленте.
- Встаньте лицом к стене так, чтобы пальцы ног находились на расстоянии 4 дюймов от стены.Положите ладони на стену и сделайте шаг назад, как будто собираетесь растянуть икры.
- Согнитесь передним коленом, перемещая вес вперед, пытаясь коснуться коленом стены. Задняя пятка может подниматься, но передняя пятка должна оставаться на полу.
- Сделайте 10 повторений, затем поменяйте сторону.
- Прикрепите эспандерную ленту к чему-нибудь прочному (например, к ножке стола) и обмотайте другой конец вокруг лодыжки.
- Отойдите от точки привязки, пока группа не научится.
- Встать на колено разогнутой ноги.
- Надавите вперед, позволяя колену перевязанной ноги выходить за пределы обвязанной лодыжки, пока не почувствуете напряжение в щиколотке.
- Удерживайте три секунды, затем отпустите.
- Сделайте по 10 повторений на каждую сторону.
- Встаньте прямо в спортивной стойке – ноги на ширине плеч, носки слегка разведены.
- Держите вес в средней части стопы.
- Согните ноги в коленях и слегка отведите бедра назад, пока вы опускаетесь, не перегружая поясницу.
- Опуститесь как можно ниже, не позволяя коленям выходить за пределы пальцев ног и не сгибая колени внутрь.
- Внизу убедитесь, что вы сохраняете нейтральную спину и вертикальную позу: грудь развернута, плечи отведены назад, а взгляд направлен вперед.
- Выпрямите колени и прижмите бедра вперед, возвращаясь в положение стоя, сжимая ягодицы сверху.
- Во время приседания поставьте за собой плио-бокс или скамью с отягощениями.
- Вытяните бедра назад и сядьте на скамью.
- Встань снова.
- Сохраняйте все остальные аспекты вашей правильной формы приседа, как описано выше.
- Тендинит надколенника: травма, вызванная перенапряжением, вызывающая раздражение и воспаление сухожилий колена
- Остеоартрит: дегенеративный артрит, который возникает, когда хрящ в колене уменьшается с износом и возрастом
- Бурсит коленного сустава: воспаление в небольших мешочках с жидкостью, называемых бурсами, которые смягчают ваш коленный сустав
Для того, чтобы овладеть паттерном, повторение является ключевым моментом.
Попробуйте заменить свои обычные приседания на присед на ящик два раза в неделю в течение шести-восьми недель. В первый день делайте только приседания на ящик с собственным весом. Выполните 3 подхода по 10 повторений.
Через пару недель вы можете добавить легкую нагрузку в 2-3 подхода по 8-10 повторений. На второй день используйте более тяжелый вес. Сделайте 3-4 подхода по 4-6 повторений.
Этот контент создается и поддерживается третьей стороной и импортируется на эту страницу, чтобы помочь пользователям указать свои адреса электронной почты.Вы можете найти больше информации об этом и подобном контенте на сайте piano.io.
4 ошибки при приседаниях, которые вы делаете
Приседания – это комплексное упражнение, которое позволяет задействовать несколько мышц, в первую очередь квадрицепсы и ягодицы.
И если вы хотите, чтобы ноги были больше, то лучше всего выполнять приседания в тренировках для ног.
Однако приседания также известны как одно из самых «опасных» упражнений, поскольку многие люди испытывают боль в коленях при приседании или боль в коленях после приседаний.Боль может проявляться в виде дискомфорта в области коленной чашечки:
… или выше / ниже колена в точках прикрепления сухожилий:
Дело в том, что у большинства людей нет «плохих колен».
На самом деле, боль в коленях при приседании из-за повреждения вокруг колена из-за нескольких типичных ошибок, которые они совершают во время приседания.
В этом посте мы подробно рассмотрим, что это за ошибки и как их исправить.
Таким образом можно предотвратить будущую травму, и вы сможете вернуться в спортзал и выполнять приседания без боли в коленях.
Небольшое замечание перед тем, как мы начнем: как говорится, профилактика всегда лучше лечения. Вот почему я тщательно разрабатываю каждую программу BWS, чтобы убедиться, что она не вызывает ненужной дополнительной нагрузки на ваши колени, что может усугубить боль. Если вы хотите изменить свое телосложение наиболее эффективным и безопасным способом:
Нажмите кнопку ниже, чтобы пройти мой аналитический тест и найти лучшую программу для вас:
↓
Очень распространенная ошибка, которую делают люди при приседаниях, – это наклон вперед и перенос веса на пальцы ног.Это часто сопровождается подъемом пяток вверх по мере того, как они смещаются вперед.
В результате эта ошибка движения передает большую нагрузку на коленный сустав и напрягает окружающие его сухожилия.
Со временем эти дополнительные напряжения в колене могут проявляться как симптомы боли в коленях при приседании, особенно вокруг коленной чашечки.
Во время приседа убедитесь, что штанга остается над средней частью стопы и перемещается вертикально вверх и вниз.
Вы также должны оказывать давление на землю всей ногой, а не только пальцами ног. Это поможет лучше распределить нагрузку на голеностопные и тазобедренные суставы и предотвратить чрезмерное напряжение в коленях.
Если вам не удается это сделать, у вас может возникнуть жесткость в голеностопном суставе.
Жесткие лодыжки не могут достаточно сгибаться, вынуждая тело компенсировать это подъемом на пальцы ног.
Для проверки подвижности голеностопного сустава с помощью проверенного исследованиями метода; вы можете узнать, действительно ли это проблема.
Просто встаньте на колени у стены без обуви и поставьте пальцы ног в пяти дюймах от основания.
Подвиньте колени вперед к стене и попытайтесь коснуться стены, не отрывая пяток от земли.
Если вы не можете коснуться стены, не отрывая пятки от земли, значит, мы обнаружили слабое звено в подвижности вашей лодыжки. Что-то, верите вы или нет, может быть причиной боли в коленях, которую вы чувствуете при приседании.
Это довольно просто, но это займет некоторое время. Я бы порекомендовал регулярную растяжку для подвижности лодыжек в дополнение к катанию на икрах и голенях с пеной, особенно непосредственно перед приседанием.
Вы также можете поэкспериментировать с более широкой позой для приседа и / или больше вытаскивать пальцы ног.
Эти корректировки снижают уровень подвижности голеностопного сустава, необходимый для правильного выполнения приседаний.
Другая распространенная ошибка, которую допускают люди, – не задействовать сгибатели бедра во время приседаний.
Попытайтесь представить, как показанные здесь мышцы-сгибатели бедра активно втягивают вас в нижнюю часть приседа:
Когда вы начинаете приседать, подумайте о том, чтобы активно опускаться в нижнее положение. Не позволяйте силе тяжести и весу штанги делать работу.
Работа с мышцами сгибателей бедра стабилизирует туловище и позволяет глубже приседать. Это также дает вам больше равновесия, поскольку центр тяжести находится над ступнями и снижает давление на колени.
Если вы никогда не делали этого должным образом, то, вероятно, сразу почувствуете облегчение боли в коленях во время приседаний.
И чтобы отключить эту активацию, я бы предложил прикрепить повязку над головой и удерживать ее во время приседания (см. Изображение выше).
Противодействие сопротивлению заставит вас научиться активно использовать сгибатели бедра, чтобы тянуть себя вниз.
Неправильное совмещение коленей с пальцами ног во время приседа может нарушить вашу форму. Это приводит к коллапсу вовнутрь при приседании, что также называется «вальгусным коленом».
Это приводит к нестабильности колена, которая может истирать коленный хрящ и вызывать боль в области коленной чашечки во время приседаний или после приседаний.
Основная причина – плохая координация и невозможность задействовать боковые ягодичные мышцы (средняя ягодичная мышца).
К счастью, исправить это часто довольно просто с помощью так называемого RNT.
Было показано, что реактивная нервно-мышечная тренировка или RNT уменьшает коллапс коллапса и улучшает активацию боковых ягодиц.
Одно из таких упражнений – сплит-приседания RNT.
Для его выполнения оберните эластичную ленту вокруг передней стопы во время выполнения сплит-приседаний так, чтобы колено втягивалось внутрь (см. Изображение, показанное выше).
Сопротивление резинки должно стимулировать боковые ягодицы, чтобы колено оставалось в стабильном положении. Стопы и колени должны оставаться на одной линии в течение всего диапазона движений.
Добавление 2-3 подходов по 15-20 повторений к тренировкам для ног – отличный способ научить свое тело правильно активировать боковые ягодицы.Это, в свою очередь, предотвратит вальгусность колена и облегчит любую боль, которую вы чувствуете в коленях во время приседания.
Признаюсь, знать, как исправить мышечный дисбаланс и «слабые места» своего тела, довольно сложно. К счастью, команда BWS обладает необходимыми знаниями для этого. Наша программа коучинга 3 на 1 избавляет от догадок о тренировках, питании и даже работе с мобильностью, поэтому вы можете сосредоточиться на самом важном: на достижении результатов. Если вам интересно:
Нажмите кнопку ниже, чтобы узнать больше о программе коучинга 3 на 1:
↓
Это ошибка, в которой даже я был виноват в прошлом.И это просто слишком рано делать слишком много работы для ног или возвращаться к своим обычным тренировкам для ног после того, как вы взяли перерыв.
Со временем это может привести к тендинопатии четырехглавой мышцы и / или надколенника. Если вы страдаете от этого, вы будете испытывать боль в коленях, расположенную выше или ниже коленной чашечки в местах прикрепления этих сухожилий.
Хорошая новость заключается в том, что тендинопатия легко обратима при правильном лечении. Исследования показывают, что эти сухожилия восстанавливаются в течение нескольких недель, если значительно снизить тренировочную нагрузку.
Лучший способ избавиться от боли в коленях от тендинита – просто снизить тренировочную нагрузку. Однако я бы посоветовал вам поиграть с уменьшением различных компонентов тренировки нижней части тела.
Поступая таким образом, вы обнаружите, какой компонент вашей тренировки вызывает больше всего проблем.
Затем, исключив этот компонент, вы почувствуете облегчение боли в коленях. Вы также можете продолжать тренироваться с достаточным объемом, чтобы ваши сухожилия зажили и укрепились.
Рекомендации по уменьшению компонентов:
В качестве альтернативы вы можете заменить обычные приседания другими упражнениями, которые не нагружают колено так сильно.
Приседания на ящик: альтернатива приседаниям с удобством для колен
Приседания на ящик – отличная альтернатива приседаниям по двум основным причинам:
Это просто означает, что если вы боретесь с болью в коленях во время обычных приседаний, то приседания на ящик – отличная альтернатива.
Использование других упражнений может позволить вам увеличить силу тех же групп мышц, что и приседания, чтобы избежать боли в коленях, когда вы вернетесь к обычным приседаниям.
Надеюсь, это помогло вам точно определить, что именно может вызывать боль в коленях во время приседаний.
Как я всегда подчеркиваю, абсолютно необходимо уделять пристальное внимание тому, как именно вы выполняете упражнения (например, жим лежа и становая тяга), чтобы предотвратить сверхурочные травмы и ускорить прогресс. Лично я мог бы предотвратить множество травм и неудач, если бы применил это, когда только начал заниматься.
И если вы ищете полную программу, основанную на фактических данных, которая полностью оснащена подробными учебными пособиями, для каждого движения…
… затем нажмите кнопку ниже, чтобы пройти бесплатный тест по анализу типов телосложения, который у меня есть, чтобы узнать, какая программа лучше всего подходит для вас:
Нажмите кнопку ниже, чтобы пройти мой аналитический тест и найти лучшую программу для вас:
↓
Как всегда, спасибо за постоянную поддержку! Мне всегда нравится читать вопросы, которые вы разместили в разделе комментариев, и реализовывать ваши предложения !! Если вам понравился этот контент, подпишитесь на меня в Instagram и подпишитесь на мой канал Youtube , где я буду продолжать часто публиковать видео по широкому кругу тем, связанных с тренировками.
Боль в колене при приседании? 3 общих исправления.
Боль в коленях при приседании может иметь множество причин. Факторами обычно являются как негибкость суставов, так и плохая стабильность мышц. Вам не обязательно быть йогом, но поддержание гибкости суставов может помочь снять стресс с ваших колен. К счастью, можно значительно улучшить подвижность суставов всего за один короткий сеанс растяжки. Плохая новость заключается в том, что эти изменения мобильности быстро исчезнут, если не будут поддерживаться постоянными упражнениями.Очень важно придерживаться правильного распорядка. Ниже приведены ключевые области, на которых следует сосредоточиться, и простые упражнения, которые можно попробовать дома!
Повысьте подвижность голеностопного сустава
Подвижность голеностопного сустава – серьезный фактор, влияющий на механику приседания. Если вам не хватает этого отдела, чем глубже вы присядете, тем больше у вас будет проблем. Основным последствием будет прогиб коленей внутрь и отрыв пяток от земли. Оба этих типа движений увеличивают давление на колени и связаны с болью в коленях при приседании.Кроме того, эти двигательные нарушения наряду с ригидностью голеностопного сустава являются фактором нескольких наиболее распространенных состояний, вызывающих боль в коленях.
Надеюсь, вы убедились в важности гибкости голеностопных суставов, а теперь давайте разберемся, жесткие ли ваши суставы или нет! Попробуйте выполнить тест ниже. Это быстро и просто – требуется только линейка и стена.
Домашний тест на подвижность голеностопного сустава 6Домашний тест на подвижность голеностопного сустава
Если вы не можете коснуться стены коленом, возможно, ваши икроножные мышцы напряжены, из-за чего голеностопный сустав становится жестче, чем должен быть. Если это так, попробуйте чаще выполнять растяжку, указанную ниже, в течение дня, а затем повторите тест!
Увеличьте силу бедер
Если бы ваши колени были лошадью, ваши бедра были бы колесницей. Мышцы вокруг бедер оказывают основное влияние на то, как ваши колени двигаются, особенно во время приседаний.Слабость и / или неоптимальная функция мускулатуры бедра играет роль почти во всех распространенных состояниях коленного сустава: остеоартрит коленного сустава 7 , PFPS 8 , Травмы ACL 9 , и BS 10 .
Ягодицы помогают вытолкнуть колени наружу (внешнее вращение), когда вы приседаете. Если они слабые или вы не координируете их должным образом, ваши колени будут прогибаться (Вальгусное колено). Это создает аномальную нагрузку на коленную чашечку , мениск, ACL и MCL .Удержание ягодиц в напряжении может помочь в выравнивании коленей, заставляя ваши колени совпадать с пальцами ног, когда вы опускаетесь глубже в положение приседа. Попробуйте добавить в свой распорядок упражнений следующие упражнения для бедер, чтобы увеличить силу бедер и ягодиц:
Боковая ходьба с лентой
Подъем прямой ноги лежа на боку
Приседания на стул с лентой
Wear a Поддерживающий бандаж или одежда
Если вы в пути и у вас нет времени на упражнения, коленный рукав или бандаж могут быть лучшим решением, которое поможет уменьшить боль в коленях при приседании.Как неофициальные данные, так и научные исследования показывают, что наколенники могут уменьшить боль. 11 Они обеспечивают сжатие вокруг сустава. Это поможет контролировать отек и воспаление.
Коленные ортезы делают еще несколько шагов дальше, разгружая и стабилизируя коленный сустав. Большинство традиционных наколенников с твердой оболочкой помогут удерживать колено ровно по бокам. Коленные ортезы Unloader – довольно новая инновация, которая может разгружать части или весь коленный сустав.Эти скобки предпочитают люди, страдающие артритом коленного сустава. Подтяжки с разгрузкой с трехкамерной технологией разгрузки способны активно снижать давление и уменьшать боль в коленях при приседании. Узнайте больше об этой технологии здесь!
Если вы не уверены, какой тип ортезы подойдет вашим потребностям, взгляните на наше сравнение коленного ортеза Donjoy и Levitation. Коленный бандаж Donjoy – один из многих традиционных разгрузчиков на рынке, а Levitation – разгрузчик с тремя отсеками.
Дополнительная литература
Ссылки
Часто задаваемые вопросы
Что вызывает боль в коленях во время приседания?Наиболее частыми причинами боли в коленях при приседании являются мышечная слабость, нестабильность суставов и негибкость.Эти проблемы можно решить с помощью правильно составленных рецептов упражнений.
Как избавиться от боли в коленях при приседании?Начните с правильной техники приседания. Как правило, чем дальше колени переходят пальцы ног, тем большее давление оказывается на колено. Попытайтесь вернуться назад своими ударами или присесть на корточки в кресло или коробку. Следите за тем, чтобы вес вашего тела оставался на пятках на протяжении всего движения. Наконец, колени должны оставаться на одной линии с пальцами ног во время спуска.
Какие суставы мне следует растягивать, чтобы улучшить подвижность при приседании?Самыми важными суставами для мобилизации являются лодыжки, бедра и верхняя часть спины. Начните с растяжки верхних и нижних икроножных мышц. Затем растяните ягодицы и сгибатели бедра. Наконец, мобилизуйте грудной отдел позвоночника. Убедитесь, что вы удерживаете каждую растяжку не менее ~ 30 секунд.
Какие коленные опоры можно носить, чтобы уменьшить боль при приседанииКоленные опоры варьируются от жестких каркасных скоб до мягких неопреновых рукавов.Как ни странно, многие считают, что сжатие и дополнительное тепло, обеспечиваемые рукавами, заставляют их колени чувствовать себя менее жесткими. Единственный тип бандажа, который фактически снижает воздействие на сам коленный сустав, – это коленный бандаж с разгрузкой с тремя отделениями. Эти устройства идеально подходят для людей с артритом и травмами мениска.
Кто может помочь мне с болью в коленях при приседании?Персональные тренеры и / или физиотерапевты могут оценить вашу технику и предоставить вам индивидуальную программу упражнений, которая поможет улучшить функцию колена во время занятий, требующих глубокого сгибания суставов.
Причины боли в коленях при выполнении приседаний
Боль в коленях во время приседаний может быть связана с недостаточной подвижностью лодыжек.
Кредит изображения: AzmanJaka / E + / GettyImages
Приседания – это одно из основных движений человека, наряду с толчками, вытягиванием, вращением и поворотами. И хотя вы можете слышать предупреждения о том, что приседание – особенно с параллельными бедрами – опасно для ваших колен, это миф.
«Выполнение глубоких приседаний, при которых ваши бедра ниже параллельности, совершенно безопасно и фактически полезно для ваших тазобедренных, коленных и голеностопных суставов», – говорит Грейсон Уикхэм, DPT, CSCS, основатель Movement Vault.
Кроме того, при правильной биомеханике (и отсутствии ранее существовавших травм колена) вы сможете выполнять глубокие приседания без боли в коленях. Однако это может оказаться невозможным, если у вас слабые бедра, ограниченная подвижность лодыжек, недостаточная подвижность суставов или плохая форма.
Совет
Слабые ягодичные мышцы, плохая подвижность лодыжек, неправильная форма или несвязанное состояние суставов могут быть причиной боли в коленях при приседаниях.
Правда о приседаниях и боли в коленях
Что бы вы ни слышали, полные приседания неплохи для ваших колен.Это положение отдыха для людей в восточных странах, но западным людям обычно не хватает подвижности, чтобы с комфортом занять это положение, что, вероятно, частично является причиной ложного убеждения, что вы можете получить травму колена при приседаниях ниже параллели.
Проблема, которая заставляет многих медицинских работников предостерегать от приседаний ниже параллели, заключается в том, что это потенциально увеличивает риск расхолаживания колена (слабость связок коленного сустава) и оказывает чрезмерное давление на колено.Однако, согласно исследованию, опубликованному в июне 2014 года в журнале Journal of Strength and Conditioning Research , это неправда.
«Первоначальная мысль о том, что глубокое приседание физиологически растянет капсулу коленного сустава и что связки, окружающие колено, станут слабыми из-за этого, в корне ошибочны», – говорит Уикхэм. По словам Уикхема, если у вас есть подвижность и стабильность в бедрах и лодыжках и вы знаете, как правильно выполнять приседания, риска повреждения колена нет.
На самом деле приседания действительно могут помочь при боли в коленях при определенных обстоятельствах. Например, исследование в октябре 2019 года, опубликованное в BioMed Research International , показало, что приседания уменьшают воспаление в колене и поддерживают его безболезненную функцию у пациентов с остеоартритом коленного сустава.
Кроме того, Уикхэм говорит, что одним из факторов, способствующих боли в коленях, является слабость четырехглавой мышцы, подколенного сухожилия и / или ягодичных мышц. Если это вы, приседания могут очень помочь, если они выполняются в безболезненном диапазоне движений с использованием правильной формы, – говорит он.
«По мере того, как вы увеличиваете силу этих мышц вокруг коленного сустава, ваши колени становятся более устойчивыми к травмам. Во время этого процесса, пока вы не усиливаете боль в коленях, ваша боль должна постепенно уменьшаться», – говорит Уикхэм.
Совет
Если у вас не диагностированная боль в коленях, вам не следует продолжать приседания. Проконсультируйтесь с физиотерапевтом или поработайте с тренером по реабилитации, чтобы решить проблему, которая вызывает у вас боль, прежде чем возобновлять приседания.
Физиотерапевт Джонатан Гейед говорит, что, по его опыту, наиболее частой причиной боли в коленях во время приседаний являются слабые мышцы бедра, особенно ягодичные.
Ягодицы помогают стабилизировать колени. Если ягодичные мышцы слабые, колени не будут оставаться прямыми, когда вы сгибаетесь, обычно заставляя их прогибаться из-за силы более сильных четырехглавых мышц и внутренней поверхности бедра. Когда это происходит постоянно и под нагрузкой (например, когда вы прибавляете в весе), это может вызвать боль и повреждение тканей.
Fix it: Попробуйте одно из этих двух движений, чтобы укрепить ягодичные мышцы и мышцы бедер.
Совет
При желании можно положить штангу или гантель на бедра (используйте подушку для амортизации).
Движение 2: разгибание наружного бедра
2. У вас ограниченная подвижность голеностопного сустава
Вы узнаете, если у вас нет эффективной подвижности голеностопного сустава, потому что вы не сможете приседать так глубоко, как хотели бы.Это может вызвать чрезмерную компенсацию, которая влияет на вашу форму и увеличивает нагрузку на колени.
«Когда ваши лодыжки не работают, ваше колено должно заменять ваши напряженные лодыжки», – говорит Уикхэм. По его словам, такая компенсация может привести к износу коленного сустава и, в конечном итоге, к боли и травмам.
Самая распространенная проблема с подвижностью голеностопного сустава, по словам Уикхема, – это ограниченное тыльное сгибание голеностопного сустава. «Тыльное сгибание голеностопного сустава необходимо почти при каждом движении нижней части тела, включая ходьбу, бег, выпады и приседание», – говорит он.
Тыльное сгибание голеностопного сустава происходит, когда ваша стопа стоит на земле, и ваше колено движется вперед над серединой стопы. Чтобы правильно приседать, вам необходимо иметь хорошую подвижность в тыльном сгибании голеностопного сустава, а тем более при правильном выполнении глубоких приседаний.
Fix it: Вот два движения, которые помогут повысить подвижность и гибкость лодыжки и в конечном итоге помогут вам приседать без боли.
Движение 1: мобилизация голеностопного сустава от колена к стене
Движение 2: подвижность голеностопного сустава с полосой
3. Вы используете неправильную форму
Вы действительно можете испортить свое тело, если будете использовать неправильную технику приседаний, особенно если вы выполняете их с большим весом.Неправильная форма может оказать слишком сильное давление на ваши колени, что может вызвать острую травму колена или со временем привести к чрезмерной травме.
Уикхэм говорит, что правильная форма включает в себя постоянное удержание пяток на земле, а также недопущение сгибания колен внутрь. Вы также должны убедиться, что ваши колени выталкиваются наружу (но не слишком далеко), когда вы опускаетесь в присед, говорит он. Колени должны находиться над серединой стопы.
«Поднятие пяток и / или сгибание колен внутрь – две самые большие ошибки, которые могут привести к боли в коленях при приседании», – говорит он.
Исправить: Главное – вернуться к основам. Избавьтесь от веса и практикуйте правильную технику, лучшие моменты которой:
Совет
Это отличная идея – проконсультироваться с сертифицированным персональным тренером или физиотерапевтом, который может наблюдать за вашей формой и давать отзывы обо всем, что способствует возникновению боли в коленях.Только когда вы сможете выполнить 20 приседаний с собственным весом в правильной форме, вы можете начать прибавлять в весе.
Еще один эффективный способ отработать правильную технику приседаний и предотвратить боль в коленях после приседаний – это приседания на ящик. Это тренирует правильную технику приседания, укрепляя тазобедренный сустав и движение бедер назад. Их просто сделать:
4. У вас не связанное с этим заболевание колена
Возможно, боль в колене не связана с приседанием, а усиливается из-за движения, вызывая резкую боль в коленях при приседании. Уикхэм говорит, что вам стоит воздержаться от глубоких приседаний, если у вас возникли боли в коленях во время выполнения приседаний, сразу после или в течение 24 часов после выполнения приседаний.
Общие состояния, которые могут вызывать боль в одном или обоих коленях, включают:
Fix it: Если вы пытались укрепить бедра, улучшить подвижность лодыжек и улучшить форму, но у вас все еще болит колено, запишитесь на прием к врачу.
Дополнительный отчет от Сары Линдберг
.

 Чем больше они подготовлены к нагрузкам, тем меньше будут боли в мышцах.
Чем больше они подготовлены к нагрузкам, тем меньше будут боли в мышцах.
 Привычка эта весьма опасна, поскольку колени, таким образом, выходят за уровень стоп, и ввиду этого может повыситься нагрузка и усилиться боль.
Привычка эта весьма опасна, поскольку колени, таким образом, выходят за уровень стоп, и ввиду этого может повыситься нагрузка и усилиться боль. В первые минуты после травмы многие люди путают вывих колена с сильным растяжением. Симптомы похожие: резкая боль, нарушение подвижности, отек и т.д. Отличить одно от другого просто. При вывихе практически всегда визуально заметно деформацию, при растяжении такой эффект отсутствует.
В первые минуты после травмы многие люди путают вывих колена с сильным растяжением. Симптомы похожие: резкая боль, нарушение подвижности, отек и т.д. Отличить одно от другого просто. При вывихе практически всегда визуально заметно деформацию, при растяжении такой эффект отсутствует. А также мази с эффектом разогревания.
А также мази с эффектом разогревания. После тренировки боли сохраняются, появляется отек, уменьшается подвижность коленного сустава. Ходьба становится резко затрудненной, прикосновение к пораженному участку колена сопровождается болезненностью.
После тренировки боли сохраняются, появляется отек, уменьшается подвижность коленного сустава. Ходьба становится резко затрудненной, прикосновение к пораженному участку колена сопровождается болезненностью. У людей, занимающихся велоспортом, эти сумки часто поражаются хроническим воспалительным процессом. После падений с велосипеда на колено возникает самый неприятный вид бурсита – препателярный. Его возникновение делает невозможными движения в коленном суставе в связи с выраженным воспалением, склонным к нагноению.
У людей, занимающихся велоспортом, эти сумки часто поражаются хроническим воспалительным процессом. После падений с велосипеда на колено возникает самый неприятный вид бурсита – препателярный. Его возникновение делает невозможными движения в коленном суставе в связи с выраженным воспалением, склонным к нагноению.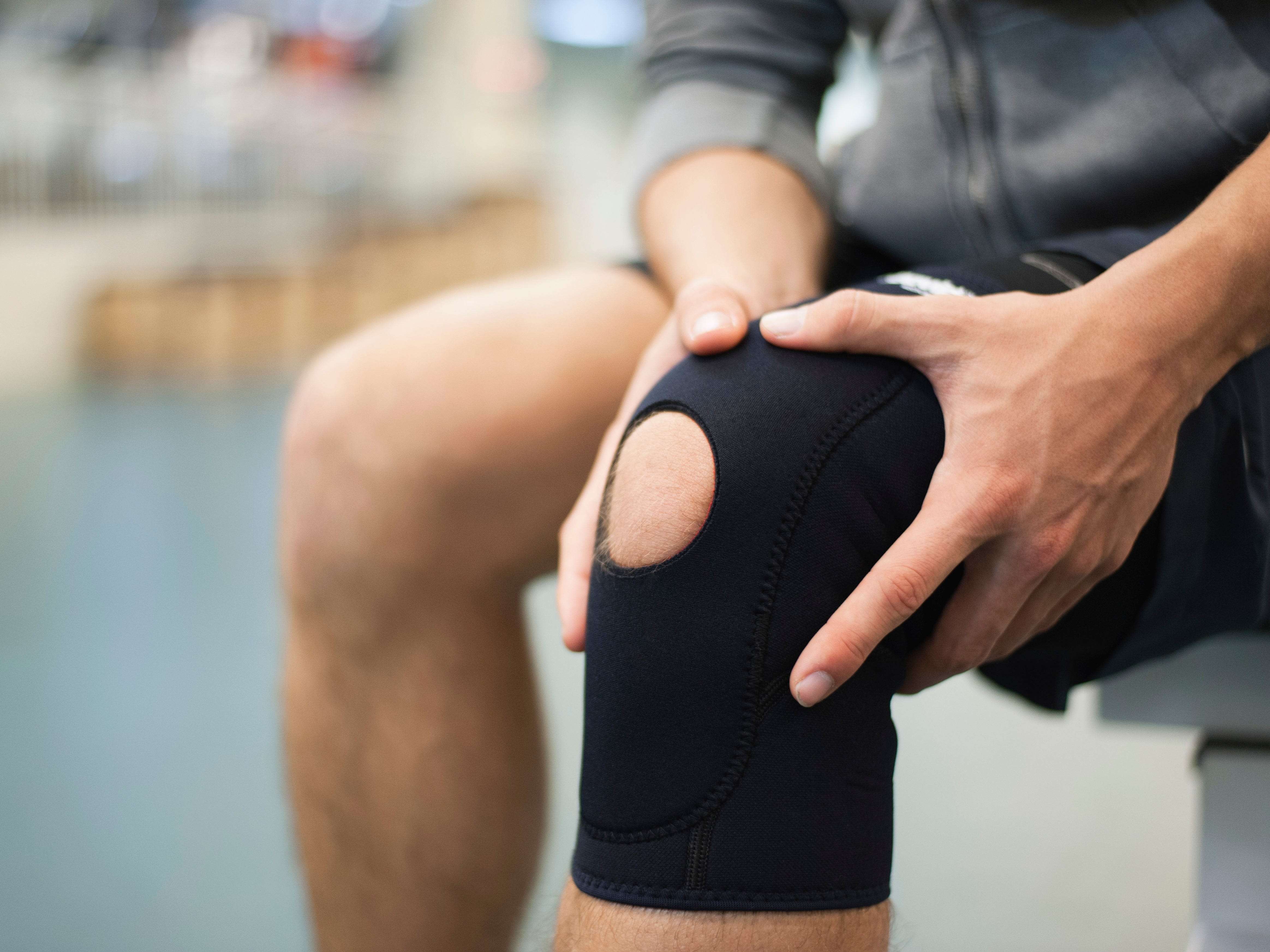 У таких пациентов боль сопровождается хрустом в коленях при их максимальном сгибании и разгибании.
У таких пациентов боль сопровождается хрустом в коленях при их максимальном сгибании и разгибании.
 Сделать это можно только с посторонней помощью. Если рядом никого нет – просто не двигайтесь.
Сделать это можно только с посторонней помощью. Если рядом никого нет – просто не двигайтесь. Это могут быть повреждения связок, менисков и синовиальной оболочки. Необходимо помнить о том, что болевой синдром может быть как следствием свежих травм, так и застарелых повреждений. В первом случае определение причины боли не представляет затруднений, во втором – диагностика проблематична.
Это могут быть повреждения связок, менисков и синовиальной оболочки. Необходимо помнить о том, что болевой синдром может быть как следствием свежих травм, так и застарелых повреждений. В первом случае определение причины боли не представляет затруднений, во втором – диагностика проблематична.









 Если состояние усугублено внутренним кровотечением, дополнительно требуется проводить пробу-пункцию Ревилуа-Грегуара. Основная задача манипуляции – оценить биохимический состав крови, содержащийся в полости. Если состав однородный, это свидетельствует о прекращении кровотечения. Наличие сгустков, напротив, подтверждает его развитие.
Если состояние усугублено внутренним кровотечением, дополнительно требуется проводить пробу-пункцию Ревилуа-Грегуара. Основная задача манипуляции – оценить биохимический состав крови, содержащийся в полости. Если состав однородный, это свидетельствует о прекращении кровотечения. Наличие сгустков, напротив, подтверждает его развитие. Абсолютные противопоказания к проведению пункции отсутствуют. Однако, доктор может отказаться от нее в следующих случаях:
Абсолютные противопоказания к проведению пункции отсутствуют. Однако, доктор может отказаться от нее в следующих случаях:








 Исследование помогает определить увеличение лейкоцитов в крови, анемию, увеличение количества тромбоцитов и диагностировать недостаточность функционирования костного мозга.
Исследование помогает определить увеличение лейкоцитов в крови, анемию, увеличение количества тромбоцитов и диагностировать недостаточность функционирования костного мозга.
 Пациенты, узнав, как берут пункцию костного мозга из грудины, становятся спокойнее. Ее проводят в больнице или в помещении центра диагностики, в специализированном кабинете.
Пациенты, узнав, как берут пункцию костного мозга из грудины, становятся спокойнее. Ее проводят в больнице или в помещении центра диагностики, в специализированном кабинете.
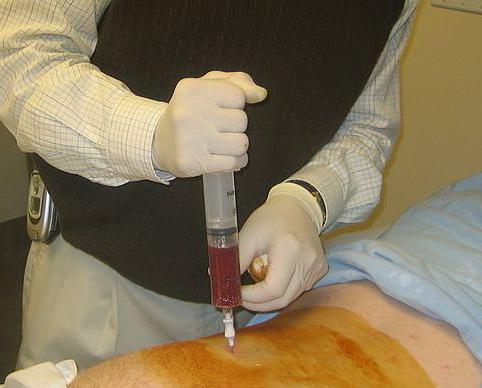

 Начинаясь с задней поверхности таза (крестца), седалищный нерв идет сзади под ягодицами и вниз через тазобедренный сустав в нижние конечности. Нервные корешки это не отдельные структуры, а часть общей нервной системы тела, способные передавать боль и ощущения в другие части тела. Радикулопатия вызывается компрессией нервного корешка, разрывом диска или разрастанием кости на промежутке до его соединения с седалищным нервом.
Начинаясь с задней поверхности таза (крестца), седалищный нерв идет сзади под ягодицами и вниз через тазобедренный сустав в нижние конечности. Нервные корешки это не отдельные структуры, а часть общей нервной системы тела, способные передавать боль и ощущения в другие части тела. Радикулопатия вызывается компрессией нервного корешка, разрывом диска или разрастанием кости на промежутке до его соединения с седалищным нервом. Грыжа диска образуется в том случае, когда студенистое ядро выходит за пределы фиброзного кольца. При протрузии либо при грыже диска, выпирающая часть диска может сдавливать прилегающий нервный корешок и вызывать ишиалгию. Последствия при грыже диска хуже. При этом выпавшее ядро диска не только вызывает прямую компрессию нервного корешка, но в тоже время вещество диска содержит кислоту, химический раздражитель (гиалуроновую кислоту), которая вызывает воспаление нерва. Компрессия нерва и раздражение вызывают воспаление и боль, часто приводя к онемению конечностей, покалыванию и слабости мышц.
Грыжа диска образуется в том случае, когда студенистое ядро выходит за пределы фиброзного кольца. При протрузии либо при грыже диска, выпирающая часть диска может сдавливать прилегающий нервный корешок и вызывать ишиалгию. Последствия при грыже диска хуже. При этом выпавшее ядро диска не только вызывает прямую компрессию нервного корешка, но в тоже время вещество диска содержит кислоту, химический раздражитель (гиалуроновую кислоту), которая вызывает воспаление нерва. Компрессия нерва и раздражение вызывают воспаление и боль, часто приводя к онемению конечностей, покалыванию и слабости мышц. Нервные корешки ответвляются от спинного мозга и выходят через фораминальное отверстие, ограниченное костями и связками. Нервные корешки выходят из этих отверстий и иннервируют другие части тела. Когда эти отверстия становятся узкими и вызывают компрессию нерва, в этом случае используется термин фораминальный стеноз.
Нервные корешки ответвляются от спинного мозга и выходят через фораминальное отверстие, ограниченное костями и связками. Нервные корешки выходят из этих отверстий и иннервируют другие части тела. Когда эти отверстия становятся узкими и вызывают компрессию нерва, в этом случае используется термин фораминальный стеноз.
 В зависимости от причины ишиалгии имеется несколько вариантов лечения. Консервативная терапия включает изменение активности, физиотерапевтические процедуры, противовоспалительную терапию и различного вида блокады для снятия воспаления нервного корешка. Хирургическое лечение включает в себя удаление грыжи диска через маленький разрез (микродискэктомия), а при стенозе – проведение декомпрессивной операции с частичным либо полным удалением дуги позвонка (ламинэктомия).
В зависимости от причины ишиалгии имеется несколько вариантов лечения. Консервативная терапия включает изменение активности, физиотерапевтические процедуры, противовоспалительную терапию и различного вида блокады для снятия воспаления нервного корешка. Хирургическое лечение включает в себя удаление грыжи диска через маленький разрез (микродискэктомия), а при стенозе – проведение декомпрессивной операции с частичным либо полным удалением дуги позвонка (ламинэктомия).
 Следует отметить также их появление после чрезмерной нагрузки или переохлаждении.
Следует отметить также их появление после чрезмерной нагрузки или переохлаждении.

 С целью профилактики сеансы лечебной физкультуры рекомендуется выполнять регулярно, в идеале – два-три раза в неделю.
С целью профилактики сеансы лечебной физкультуры рекомендуется выполнять регулярно, в идеале – два-три раза в неделю. Постизометрической релаксацией).
Постизометрической релаксацией). Далее он идет между большим вертелом бедра и седалищным бугром под грушевидной мышцей, выходит на бедро и выше подколенной ямки разделяется на малоберцовый и большеберцовый нервы. Седалищный нерв не дает сенсорных ветвей. Он иннервирует двуглавую, полуперепончатую и полусухожильную мышцы бедра, отвечающие за сгибание в коленном суставе.
Далее он идет между большим вертелом бедра и седалищным бугром под грушевидной мышцей, выходит на бедро и выше подколенной ямки разделяется на малоберцовый и большеберцовый нервы. Седалищный нерв не дает сенсорных ветвей. Он иннервирует двуглавую, полуперепончатую и полусухожильную мышцы бедра, отвечающие за сгибание в коленном суставе. Компрессия может быть обусловлена опухолью, аневризмой позвздошной артерии, гематомой, длительной иммобилизацией, но чаще всего она вызвана сдавлением нерва в подгрушевидном пространстве. Последнее обычно связано с вертеброгенными изменениями, происходящими в грушевидной мышце по рефлекторному мышечно-тоническому механизму при различной патологии позвоночника, как то: сколиоз, поясничный гиперлордоз, остеохондроз позвоночника, поясничный спондилоартроз, грыжа межпозвонкового диска и тд. По некоторым данным примерно 50% пациентов с дискогенным поясничным радикулитом имеют клинику синдрома грушевидной мышцы. Однако, следует отметить, что невропатия седалищного нерва вертеброгенного генеза может быть связана с непосредственным сдавлением волокон нерва при их выходе из позвоночного столба в составе спинномозговых корешков. В отдельных случаях патология седалищного нерва на уровне грушевидной мышцы бывает спровоцирована неудачно проведенной инъекцией в ягодицу.
Компрессия может быть обусловлена опухолью, аневризмой позвздошной артерии, гематомой, длительной иммобилизацией, но чаще всего она вызвана сдавлением нерва в подгрушевидном пространстве. Последнее обычно связано с вертеброгенными изменениями, происходящими в грушевидной мышце по рефлекторному мышечно-тоническому механизму при различной патологии позвоночника, как то: сколиоз, поясничный гиперлордоз, остеохондроз позвоночника, поясничный спондилоартроз, грыжа межпозвонкового диска и тд. По некоторым данным примерно 50% пациентов с дискогенным поясничным радикулитом имеют клинику синдрома грушевидной мышцы. Однако, следует отметить, что невропатия седалищного нерва вертеброгенного генеза может быть связана с непосредственным сдавлением волокон нерва при их выходе из позвоночного столба в составе спинномозговых корешков. В отдельных случаях патология седалищного нерва на уровне грушевидной мышцы бывает спровоцирована неудачно проведенной инъекцией в ягодицу.
 При этом преобладание тонуса мышцы-антагониста, в роли которой выступает четырехглавая мышца бедра, приводит к положению ноги в состоянии разогнутого коленного сустава. Типична ходьба с выпрямленной ногой — при переносе ноги вперед для очередного шага она не сгибается в колене. Отмечается также парез стопы и пальцев, снижение или отсутствие подошвенного и ахиллова сухожильных рефлексов. При достаточно длительном течении заболевания наблюдается атрофия паретичных мышечных групп. Расстройства болевой чувствительности охватывают латеральную и заднюю поверхность голени и практически всю стопу. В области латеральной лодыжки отмечается выпадение вибрационной чувствительности, в межфаланговых суставах стопы и голеностопе — ослабление мышечно-суставного чувства. Типична болезненность при надавливании крестцово-ягодичной точки — места выхода n ischiadicus на бедро, а также других триггерных точек Валле и Гара. Характерным признаком седалищной невропатии является положительные симптомы натяжения Бонне (простреливающая боль у лежащего на спине больного при пассивном отведении ноги, согнутой в тазобедренном суставе и колене) и Лассега (боль при попытке поднять прямую ногу из положения лежа на спине).
При этом преобладание тонуса мышцы-антагониста, в роли которой выступает четырехглавая мышца бедра, приводит к положению ноги в состоянии разогнутого коленного сустава. Типична ходьба с выпрямленной ногой — при переносе ноги вперед для очередного шага она не сгибается в колене. Отмечается также парез стопы и пальцев, снижение или отсутствие подошвенного и ахиллова сухожильных рефлексов. При достаточно длительном течении заболевания наблюдается атрофия паретичных мышечных групп. Расстройства болевой чувствительности охватывают латеральную и заднюю поверхность голени и практически всю стопу. В области латеральной лодыжки отмечается выпадение вибрационной чувствительности, в межфаланговых суставах стопы и голеностопе — ослабление мышечно-суставного чувства. Типична болезненность при надавливании крестцово-ягодичной точки — места выхода n ischiadicus на бедро, а также других триггерных точек Валле и Гара. Характерным признаком седалищной невропатии является положительные симптомы натяжения Бонне (простреливающая боль у лежащего на спине больного при пассивном отведении ноги, согнутой в тазобедренном суставе и колене) и Лассега (боль при попытке поднять прямую ногу из положения лежа на спине).

 В восстановительном периоде — лечебная физкультура.
В восстановительном периоде — лечебная физкультура. В большинстве случаев имеет односторонний характер. Наблюдается преимущественно у людей среднего возраста. Заболеваемость среди возрастной группы 40-60 лет составляет 25 случаев на 100 тыс. населения.
В большинстве случаев имеет односторонний характер. Наблюдается преимущественно у людей среднего возраста. Заболеваемость среди возрастной группы 40-60 лет составляет 25 случаев на 100 тыс. населения. Седалищный нерв не дает сенсорных ветвей.
Седалищный нерв не дает сенсорных ветвей.


 ischiadicus на бедро, а также других триггерных точек Валле и Гара.
ischiadicus на бедро, а также других триггерных точек Валле и Гара.

 Показатели заболеваемости варьируют на уровне (20-25 случаев/100 тыс.
Показатели заболеваемости варьируют на уровне (20-25 случаев/100 тыс. На рисунке ниже.
На рисунке ниже. В ряде случаев седалищная невропатия может надолго снижать трудоспособность пациента и даже быть причиной его инвалидизации.
В ряде случаев седалищная невропатия может надолго снижать трудоспособность пациента и даже быть причиной его инвалидизации.
 ).
).


 В случаях болей умеренной/выраженной интенсивности назначаются НПВС. К ним относят: Ибупрофен, Диклофенак, Кетопрофен, Мелоксикам, Нимесулид, Индометацин, Пироксикам и др.
В случаях болей умеренной/выраженной интенсивности назначаются НПВС. К ним относят: Ибупрофен, Диклофенак, Кетопрофен, Мелоксикам, Нимесулид, Индометацин, Пироксикам и др. ). Необходимо понимать, что купировать боль за 2 дня, как многие желают, нереально. Длительность лечения составляет не менее 10 дней.
). Необходимо понимать, что купировать боль за 2 дня, как многие желают, нереально. Длительность лечения составляет не менее 10 дней.
 ).
). ) не обладают необходимым уровнем эффективности и могут использоваться лишь в качестве вспомогательных методов.
) не обладают необходимым уровнем эффективности и могут использоваться лишь в качестве вспомогательных методов.
 Во время ремиссии — иглорефлексотерапия, тепловые процедуры (грязи/озокерит), массаж, лазеромагнитотерпия, кинезотерапия, подводный массаж, светолечение, электрофорез АТФ, ЛФК.
Во время ремиссии — иглорефлексотерапия, тепловые процедуры (грязи/озокерит), массаж, лазеромагнитотерпия, кинезотерапия, подводный массаж, светолечение, электрофорез АТФ, ЛФК.


 1 Поражение межпозвоночного диска шейного отдела с радикулопатией
1 Поражение межпозвоночного диска шейного отдела с радикулопатией 1 Поражения межпозвоночных дисков поясничного и других отделов с радикулопатией
1 Поражения межпозвоночных дисков поясничного и других отделов с радикулопатией










 Фастум гель
Фастум гель Долобене
Долобене
 Упражнения для шеи, массаж шейного отдела позвоночника
Упражнения для шеи, массаж шейного отдела позвоночника
























 После специалист проводит неврологический осмотр: проверяет чувствительность рук и ног, прощупывает мышцы спины и шеи на предмет боли.
После специалист проводит неврологический осмотр: проверяет чувствительность рук и ног, прощупывает мышцы спины и шеи на предмет боли.
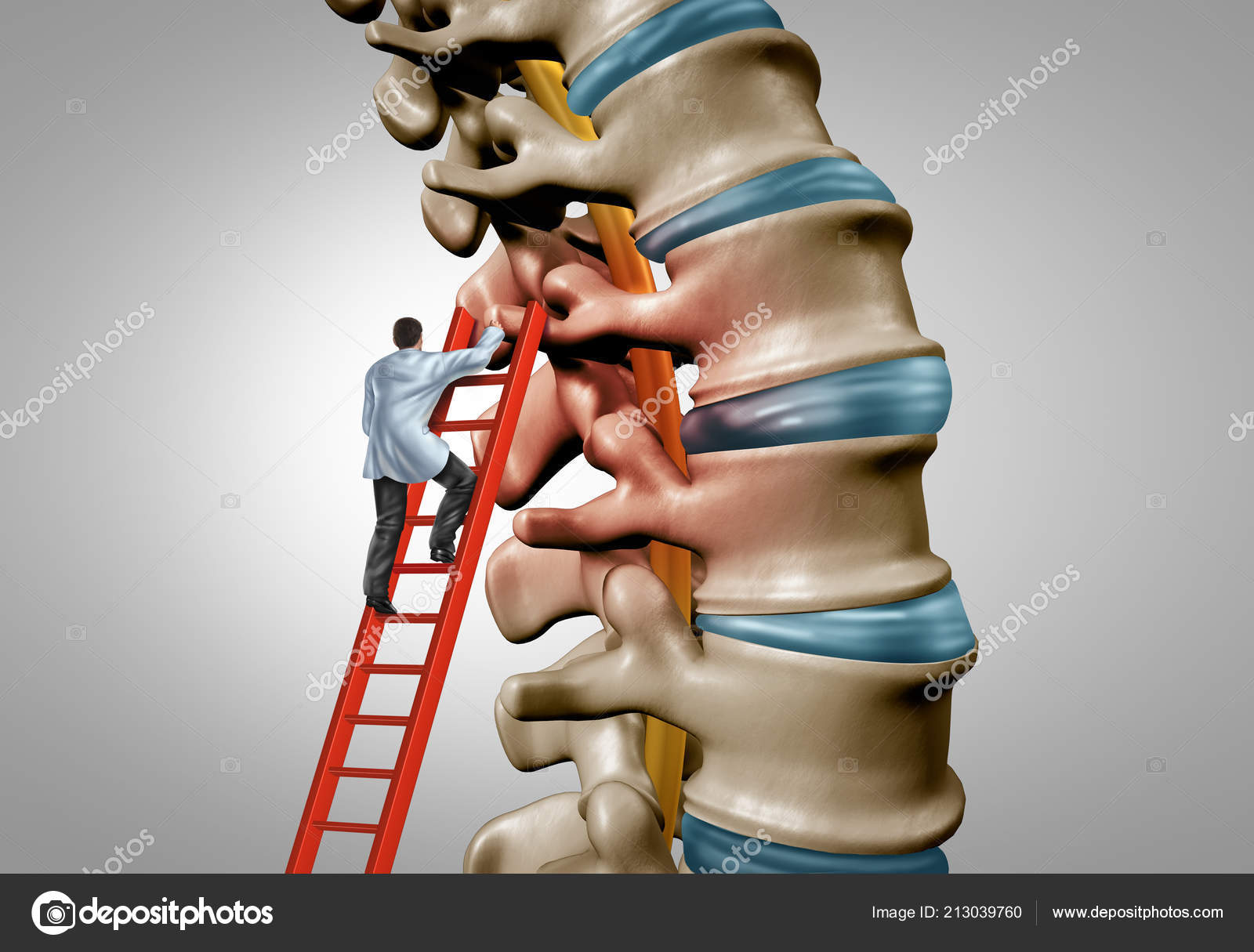
 Если у пациента острая боль, то большие очереди в поликлиниках и отсутствие профильных врачей, скорее всего, спугнут больного и заставят его сидеть и заниматься самолечением на дому.
Если у пациента острая боль, то большие очереди в поликлиниках и отсутствие профильных врачей, скорее всего, спугнут больного и заставят его сидеть и заниматься самолечением на дому.


 Больной рассказывает о том, как давно начали возникать первые боли в спине, наблюдается ли онемение пальцев рук и ног, а также связана ли бытовая или трудовая деятельность с подъёмами тяжестей. Возможно, причиной стало долгое сидение за рабочим столом или систематические физические нагрузки. На фоне опроса у врача уже имеется общая картина, по результатам которой он может начинать проводить осмотр пациента;
Больной рассказывает о том, как давно начали возникать первые боли в спине, наблюдается ли онемение пальцев рук и ног, а также связана ли бытовая или трудовая деятельность с подъёмами тяжестей. Возможно, причиной стало долгое сидение за рабочим столом или систематические физические нагрузки. На фоне опроса у врача уже имеется общая картина, по результатам которой он может начинать проводить осмотр пациента;

 Но об этом — ниже.
Но об этом — ниже.
 Непонятно? Давайте возьмём пример из жизни. Допустим, вы решили приобрести подержанный автомобиль. Нашли по объявлению подходящий экземпляр и приехали изучить его поближе. Оценив внешний вид автомобиля, вы обрадовались, решив, что нашли именно то, что искали. Но при попытке его завести, выяснилось, что автомобиль не работает. Чувствуете разницу — ВНЕШНИЙ ВИД и РАБОТА? Это два совершенно разных свойства, а значит, и проверять их нужно по-разному. То же самое с грыжей. Внешний вид грыжи — её размеры, локализация и т.д., исследуются визуальными методами — МРТ, КТ или УЗИ. А воздействие грыжи на спинной мозг, сосуды или нервные корешки (спинномозговые нервы) — это её «работа». Она проверяется совершенно другими методами — клиническими.
Непонятно? Давайте возьмём пример из жизни. Допустим, вы решили приобрести подержанный автомобиль. Нашли по объявлению подходящий экземпляр и приехали изучить его поближе. Оценив внешний вид автомобиля, вы обрадовались, решив, что нашли именно то, что искали. Но при попытке его завести, выяснилось, что автомобиль не работает. Чувствуете разницу — ВНЕШНИЙ ВИД и РАБОТА? Это два совершенно разных свойства, а значит, и проверять их нужно по-разному. То же самое с грыжей. Внешний вид грыжи — её размеры, локализация и т.д., исследуются визуальными методами — МРТ, КТ или УЗИ. А воздействие грыжи на спинной мозг, сосуды или нервные корешки (спинномозговые нервы) — это её «работа». Она проверяется совершенно другими методами — клиническими.
 Не бывает так, что грыжа вызывает одну лишь боль, не вызывая при этом остальные симптомы. Это объясняется тем, что спинномозговой нерв (корешок) является смешанным — он содержит как чувствительные, так и двигательные волокна. Следовательно, если грыжа давит на нерв — страдают все волокна. Это, в свою очередь, приводит к обязательному(!) возникновению не только чувствительных, но и двигательных симптомов, в виде ослабления мышц и рефлексов. Синонимом понятия «корешковые симптомы» являются термины «корешковый синдром» и «радикулопатия» — от латинского слова radix — корень. Ниже перечислены корешковые симптомы.
Не бывает так, что грыжа вызывает одну лишь боль, не вызывая при этом остальные симптомы. Это объясняется тем, что спинномозговой нерв (корешок) является смешанным — он содержит как чувствительные, так и двигательные волокна. Следовательно, если грыжа давит на нерв — страдают все волокна. Это, в свою очередь, приводит к обязательному(!) возникновению не только чувствительных, но и двигательных симптомов, в виде ослабления мышц и рефлексов. Синонимом понятия «корешковые симптомы» являются термины «корешковый синдром» и «радикулопатия» — от латинского слова radix — корень. Ниже перечислены корешковые симптомы.
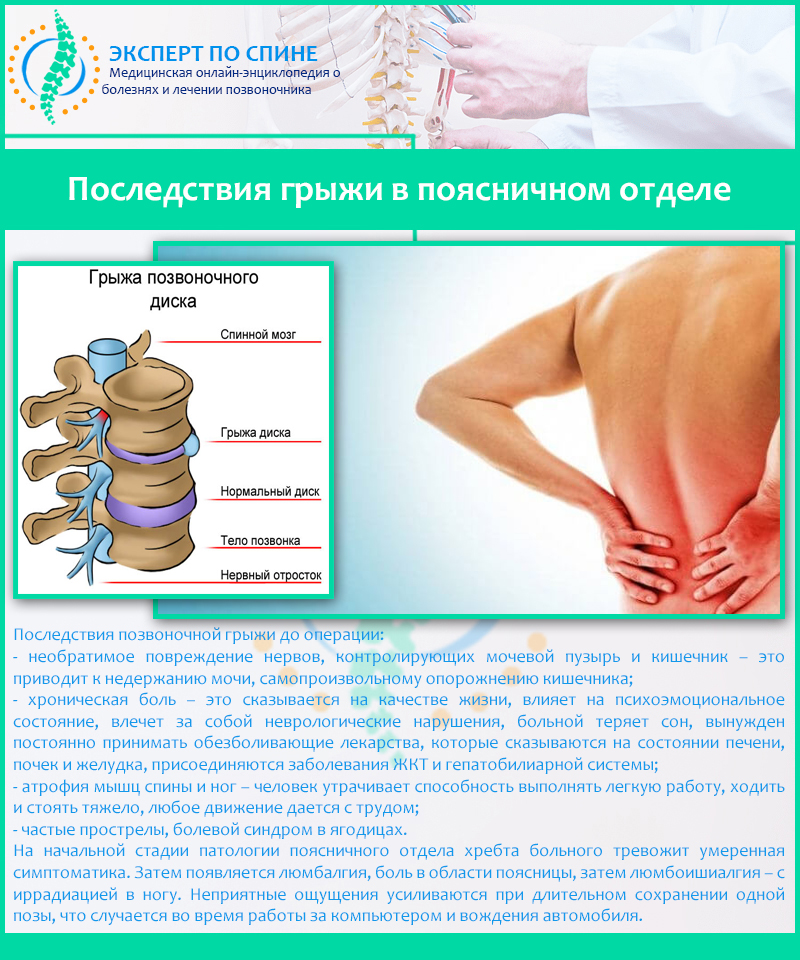

 Иначе в мире торжествовали бы симулянты. Но, слава Богу, существуют доказательная медицина и объективные симптомы.
Иначе в мире торжествовали бы симулянты. Но, слава Богу, существуют доказательная медицина и объективные симптомы.






 Гиполордоз поясницы развивается вследствие чрезмерного выпрямления вогнутости позвоночника, которая была направлена внутрь. Является очень редким заболеванием, составляющим не больше 1% от всех патологий позвоночника.
Гиполордоз поясницы развивается вследствие чрезмерного выпрямления вогнутости позвоночника, которая была направлена внутрь. Является очень редким заболеванием, составляющим не больше 1% от всех патологий позвоночника. Позвоночник не является абсолютно прямым, и физиологический лордоз имеется у любого человека. Только у младенцев позвоночник не имеет изгибов, а совершенно прямой. Этот изгиб формируется в период, когда ребёнок пытается вставать.
Позвоночник не является абсолютно прямым, и физиологический лордоз имеется у любого человека. Только у младенцев позвоночник не имеет изгибов, а совершенно прямой. Этот изгиб формируется в период, когда ребёнок пытается вставать. В течение жизни у человека формируются разные изгибы. Вскоре после рождения появляется поясничный лордоз, который выполняет важнейшую функцию. При физических нагрузках он амортизирует позвоночный столб. К тому же, лордоз предохраняет позвоночные диски от травм.
В течение жизни у человека формируются разные изгибы. Вскоре после рождения появляется поясничный лордоз, который выполняет важнейшую функцию. При физических нагрузках он амортизирует позвоночный столб. К тому же, лордоз предохраняет позвоночные диски от травм. При наличии такой патологии плохо разгибаются коленные суставы. У них уменьшается объём движений, а это со временем будет вызывать боль.
При наличии такой патологии плохо разгибаются коленные суставы. У них уменьшается объём движений, а это со временем будет вызывать боль. Назначение фармацевтических препаратов будет вытекать из картины течения болезни. Сначала подбирают лекарства, снимающие боль и устраняющие воспаление в месте проявления патологии. Обычно применяют противовоспалительные средства, но если положительного результата не наблюдается, то добавляются анальгетики.
Назначение фармацевтических препаратов будет вытекать из картины течения болезни. Сначала подбирают лекарства, снимающие боль и устраняющие воспаление в месте проявления патологии. Обычно применяют противовоспалительные средства, но если положительного результата не наблюдается, то добавляются анальгетики.

 Неспособность мышц спины поддерживать форму позвоночника
Неспособность мышц спины поддерживать форму позвоночника Рентген относится к точным методам диагностики заболевания
Рентген относится к точным методам диагностики заболевания Мануальная терапия и массажи преследуют цель повысить мышечный тонус
Мануальная терапия и массажи преследуют цель повысить мышечный тонус


 Поясничный лордоз вторичный образуется под воздействием травм и ушибов
Поясничный лордоз вторичный образуется под воздействием травм и ушибов Гиперлордоз можно встретить при беременности
Гиперлордоз можно встретить при беременности Болевой синдром проявляет себя в качестве жгучей, сковывающей боли
Болевой синдром проявляет себя в качестве жгучей, сковывающей боли Курсы ЛФК, лечебная гимнастика
Курсы ЛФК, лечебная гимнастика лордоз шейного отдела позвоночника
лордоз шейного отдела позвоночника
 Рентген относится к точному виду диагностики
Рентген относится к точному виду диагностики Лечение лордоза проводится сразу после постановки диагноза
Лечение лордоза проводится сразу после постановки диагноза Чаще всего очаг поражения располагается в грудном и поясничном отделах позвоночника, редко в шейном. Поражение тел позвонков, а иногда дужек может возникнуть как метастаз при фурункулезе, ангине, кариесе зубов, после операций на брюшной полости, почках и органах малого таза. Местное инфицирование наблюдалось при проведении поясничной блокады позвоночника, люмбальных пункций, анестезий и операциях на дисках.
Чаще всего очаг поражения располагается в грудном и поясничном отделах позвоночника, редко в шейном. Поражение тел позвонков, а иногда дужек может возникнуть как метастаз при фурункулезе, ангине, кариесе зубов, после операций на брюшной полости, почках и органах малого таза. Местное инфицирование наблюдалось при проведении поясничной блокады позвоночника, люмбальных пункций, анестезий и операциях на дисках.
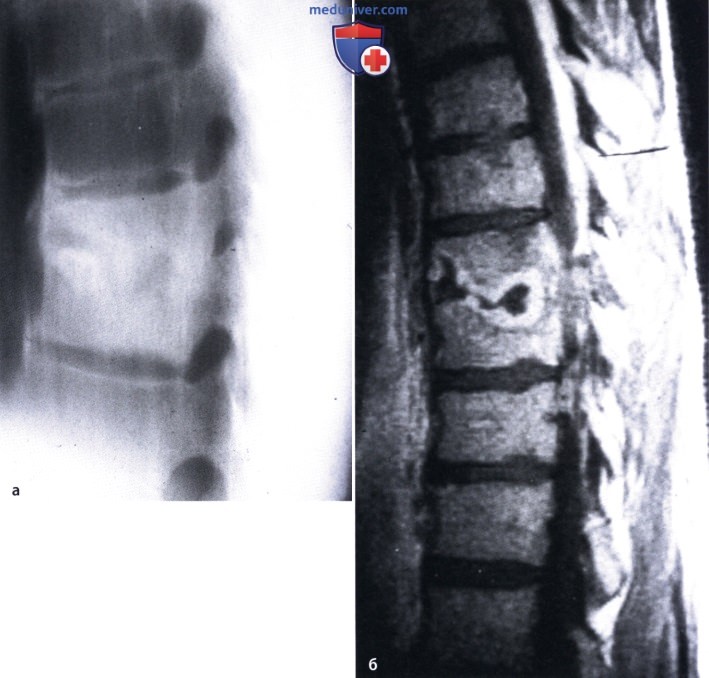
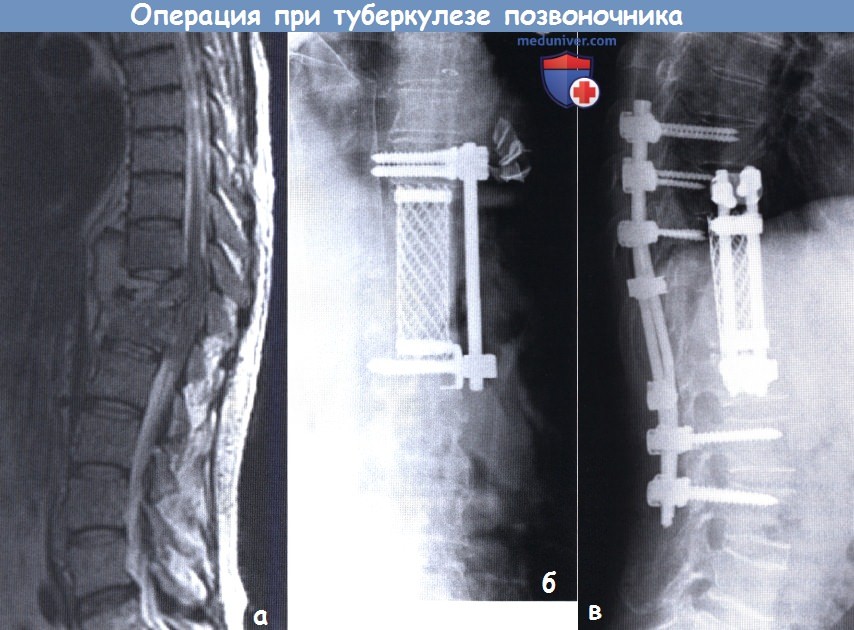
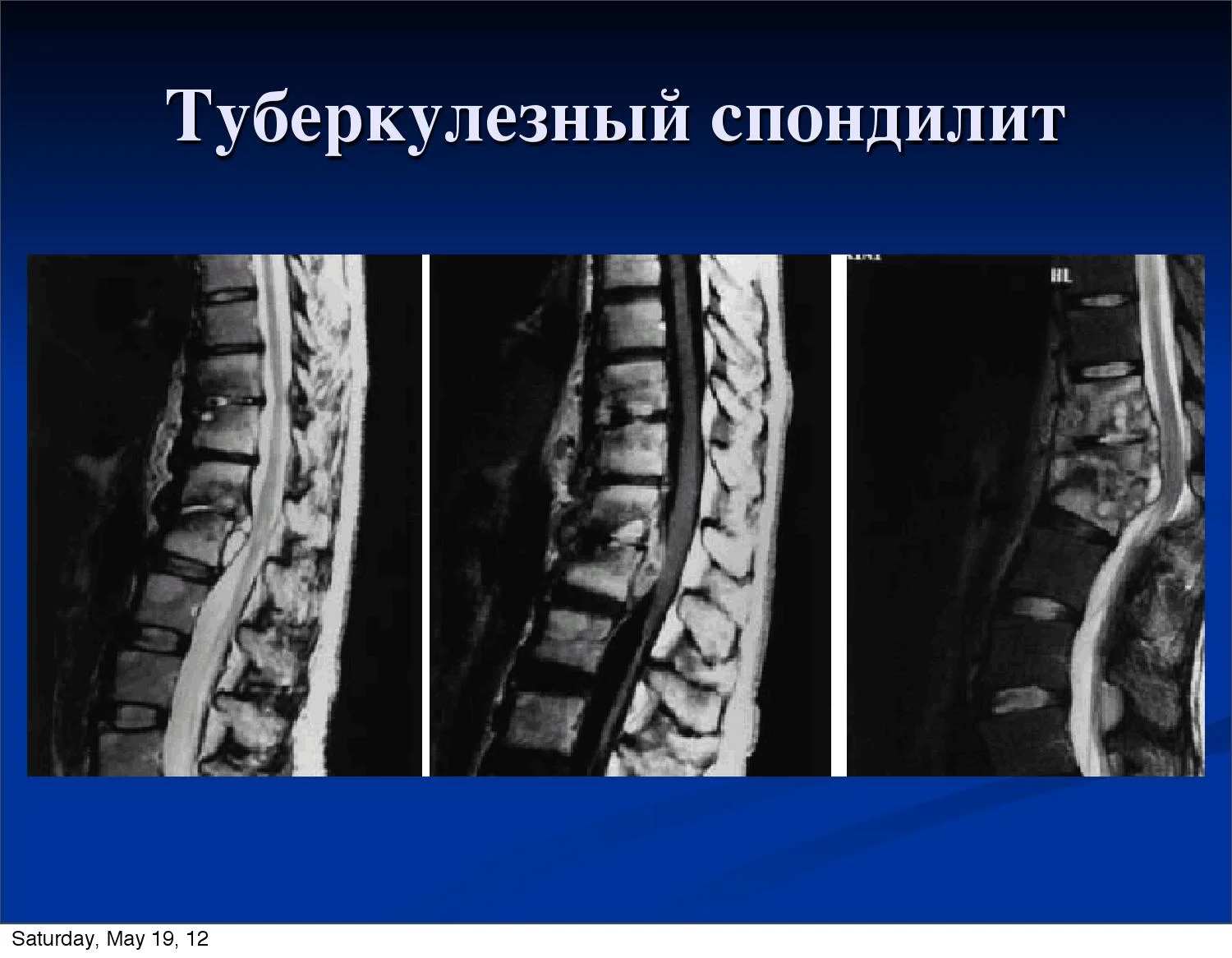
 Конкретные методы лечения и лекарственные препараты подбирает лечащий врач.
Конкретные методы лечения и лекарственные препараты подбирает лечащий врач. Спондилит является весьма актуальной проблемой, что объясняется увеличением частоты данного заболевания более чем в 10 раз за последние 30 лет [1, 2]. Среди гнойно-воспалительных заболеваний позвоночника инфекционный спондилит занимает 3–8% [3–5]. Локализованный в позвоночнике воспалительный процесс трудно диагностируется, сложнее вылечивается и тяжелее протекает, чем гнойно-воспалительное поражение, протекающее за пределами костной ткани. Повышение операционной активности, включая лиц пожилого возраста с наличием сопутствующих заболеваний, за последние годы привело к росту последующих осложнений, в т. ч. спондилитов.
Спондилит является весьма актуальной проблемой, что объясняется увеличением частоты данного заболевания более чем в 10 раз за последние 30 лет [1, 2]. Среди гнойно-воспалительных заболеваний позвоночника инфекционный спондилит занимает 3–8% [3–5]. Локализованный в позвоночнике воспалительный процесс трудно диагностируется, сложнее вылечивается и тяжелее протекает, чем гнойно-воспалительное поражение, протекающее за пределами костной ткани. Повышение операционной активности, включая лиц пожилого возраста с наличием сопутствующих заболеваний, за последние годы привело к росту последующих осложнений, в т. ч. спондилитов.

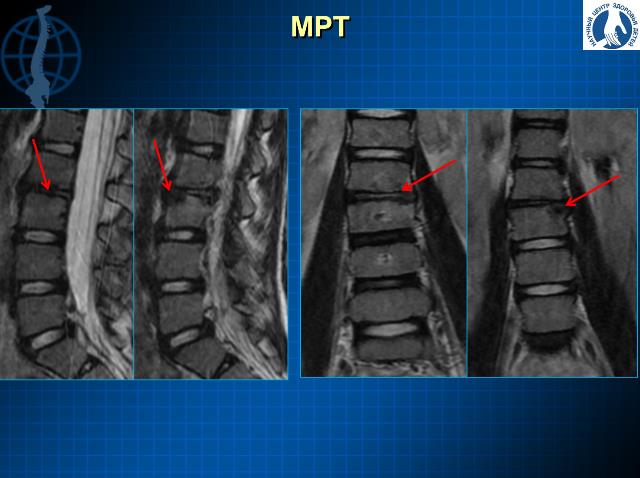 Рассматриваемый спондилит развился вследствие перенесенного уросепсиса, а затем инфекционного эндокардита (ИЭ).
Рассматриваемый спондилит развился вследствие перенесенного уросепсиса, а затем инфекционного эндокардита (ИЭ).
 06.2019 была проведена контактная литотрипсия по поводу конкремента в нижней трети правого мочеточника. Состояние осложнилось вторичным обтурационным пиелонефритом. Установлен стент в правую почку 07.06.2019. Послеоперационный период осложнился уросепсисом. С 10.06.2019 отмечались подъем температуры до 40оС, ознобы, пациент был переведен в отделение реанимации и интенсивной терапии. Проводилась антибактериальная терапия цефтриаксоном и ципрофлоксацином. Стент удален 17.06.2019.
06.2019 была проведена контактная литотрипсия по поводу конкремента в нижней трети правого мочеточника. Состояние осложнилось вторичным обтурационным пиелонефритом. Установлен стент в правую почку 07.06.2019. Послеоперационный период осложнился уросепсисом. С 10.06.2019 отмечались подъем температуры до 40оС, ознобы, пациент был переведен в отделение реанимации и интенсивной терапии. Проводилась антибактериальная терапия цефтриаксоном и ципрофлоксацином. Стент удален 17.06.2019.
 /сут в течение 7 дней. С улучшением лабораторных показателей анализов крови и мочи пациент выписан 25.06.2019 с рекомендациями: динамическое наблюдение уролога, дальнейший прием ципрофлоксацина внутрь в дозе 500 мг 2 р./сут в течение 7 дней, обильное питье.
/сут в течение 7 дней. С улучшением лабораторных показателей анализов крови и мочи пациент выписан 25.06.2019 с рекомендациями: динамическое наблюдение уролога, дальнейший прием ципрофлоксацина внутрь в дозе 500 мг 2 р./сут в течение 7 дней, обильное питье.
 Выписан 20.07.2019.
Выписан 20.07.2019.
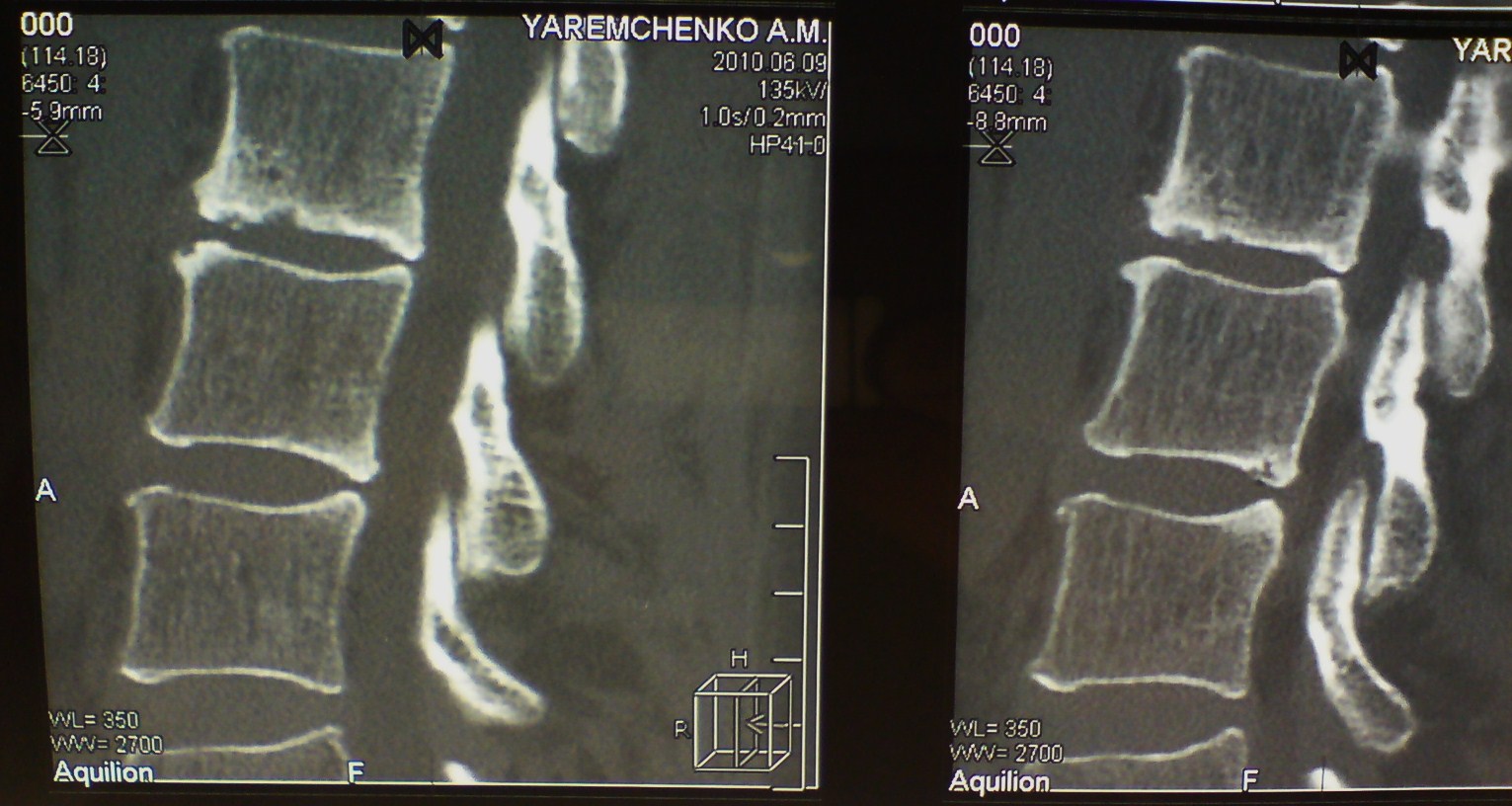 Функции тазовых органов не нарушены.
Функции тазовых органов не нарушены.
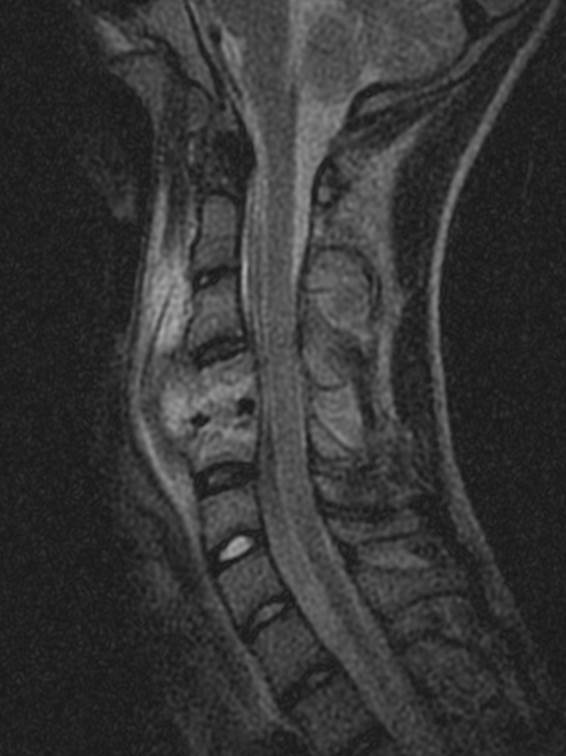 Болевой синдром.
Болевой синдром.
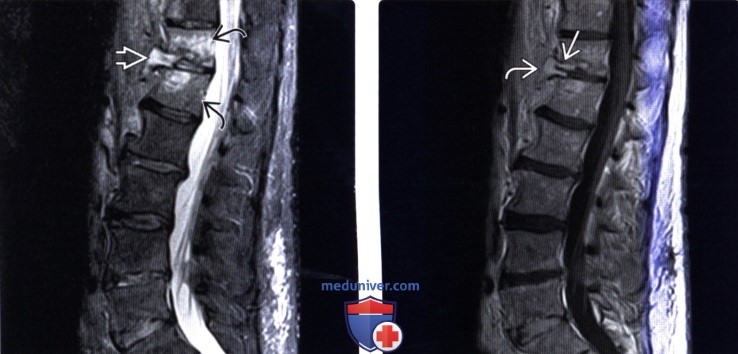
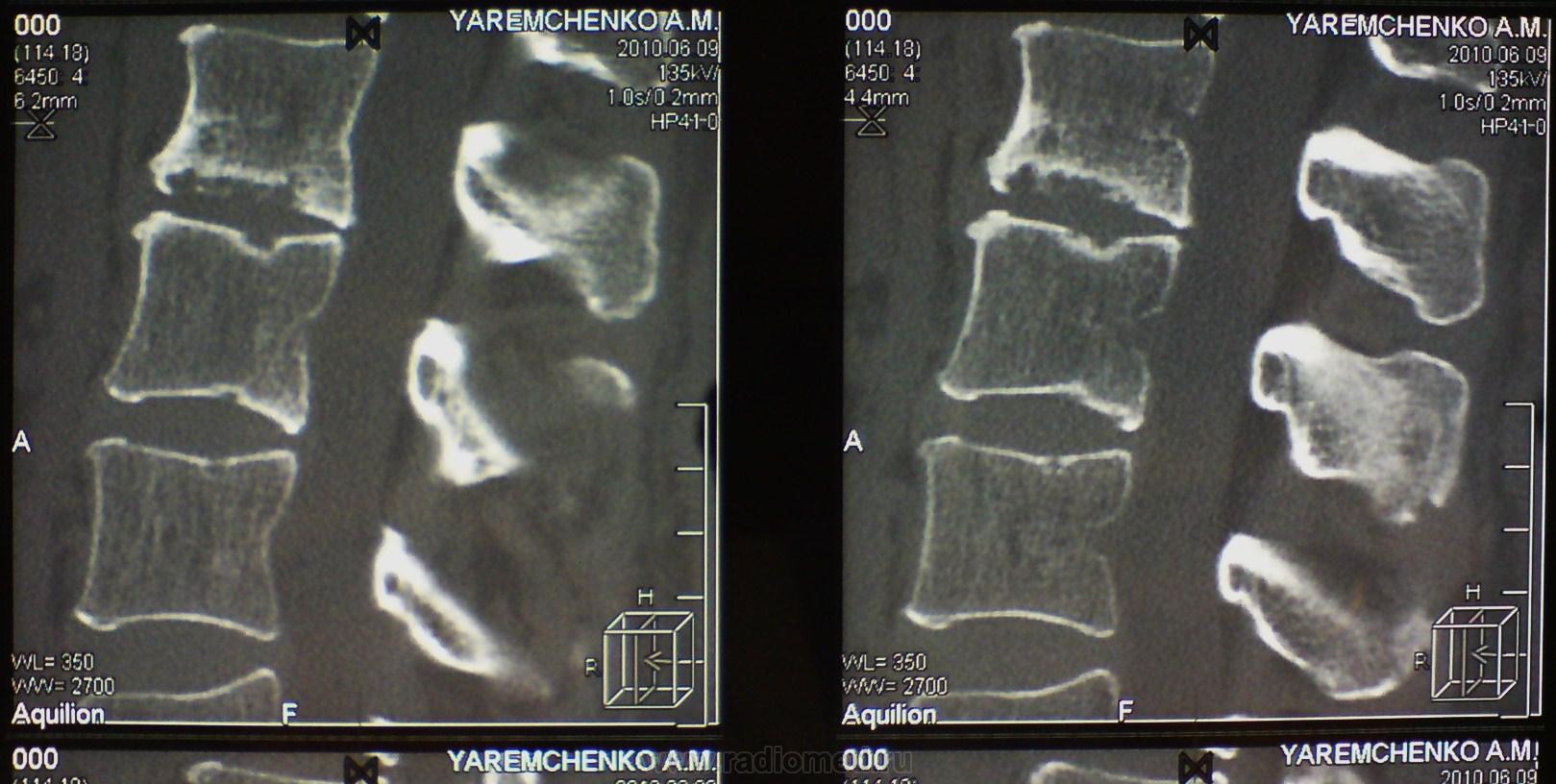 Боли в спине, возникшие еще на этапе лечения в урологическом отделении, вероятно, маскировались основным заболеванием — мочекаменной болезнью, а также состоянием после установки и удаления стента, обтурационным пиелонефритом. Рентгенография поясничного отдела позвоночника, выполненная в течение первых двух недель заболевания, как правило, не обнаруживает каких-либо изменений [11], что нашло подтверждение у нашего пациента. КТ может помочь в диагностике, согласно литературным данным, не раньше 2–4-й нед. заболевания [9, 12, 13]. У данного пациента нейровизуализационное исследование, выполненное на 3-й нед. заболевания, не выявило воспалительного характера процесса, что может быть связано с определенными трудностями диагностики, особенно на фоне уже проводимой антибактериальной терапии.
Боли в спине, возникшие еще на этапе лечения в урологическом отделении, вероятно, маскировались основным заболеванием — мочекаменной болезнью, а также состоянием после установки и удаления стента, обтурационным пиелонефритом. Рентгенография поясничного отдела позвоночника, выполненная в течение первых двух недель заболевания, как правило, не обнаруживает каких-либо изменений [11], что нашло подтверждение у нашего пациента. КТ может помочь в диагностике, согласно литературным данным, не раньше 2–4-й нед. заболевания [9, 12, 13]. У данного пациента нейровизуализационное исследование, выполненное на 3-й нед. заболевания, не выявило воспалительного характера процесса, что может быть связано с определенными трудностями диагностики, особенно на фоне уже проводимой антибактериальной терапии.
 У нашего пациента противопоказанием к проведению МРТ было наличие имплантированного ЭКС.
У нашего пациента противопоказанием к проведению МРТ было наличие имплантированного ЭКС.



 Туберкулезный спондилит сегодня встречается реже, чем неспецифический спондилит при котором поражаются обычно два смежных позвонка, а также межпозвоночный диск, расположенный между ними.
Туберкулезный спондилит сегодня встречается реже, чем неспецифический спондилит при котором поражаются обычно два смежных позвонка, а также межпозвоночный диск, расположенный между ними.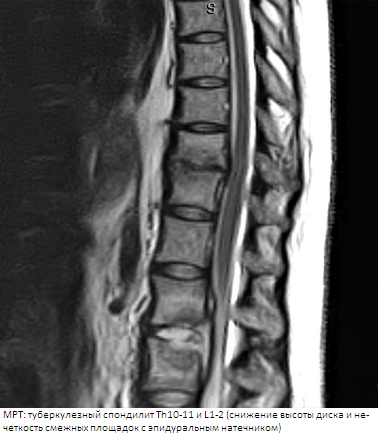
 Неэффективность консервативной терапии является показанием к оперативному вмешательству.
Неэффективность консервативной терапии является показанием к оперативному вмешательству. Мы хотели доложить о случае из нашей практики развития спондилита двух смежных позвонков после лазерной вапоризации межпозвонкового диска VL4-5.
Мы хотели доложить о случае из нашей практики развития спондилита двух смежных позвонков после лазерной вапоризации межпозвонкового диска VL4-5. После проведенного вмешательства отмечалось клиническое улучшение. Однако уже через 2 месяца у больного стали отмечаться боли в поясничном отделе позвоночника, повышение температуры тела до 38 градусов, больному проведен курс антибиотикотерапии: антибиотиками широкого спектра действия и НПВС в течение 20 дней, температура нормализовалась и больной выписан на реабилитационное лечение. Спустя 2 месяца больной обращается к нам с вышеуказанными жалобами.
После проведенного вмешательства отмечалось клиническое улучшение. Однако уже через 2 месяца у больного стали отмечаться боли в поясничном отделе позвоночника, повышение температуры тела до 38 градусов, больному проведен курс антибиотикотерапии: антибиотиками широкого спектра действия и НПВС в течение 20 дней, температура нормализовалась и больной выписан на реабилитационное лечение. Спустя 2 месяца больной обращается к нам с вышеуказанными жалобами. Зрачки равновеликие, реакция на свет сохранена. Со стороны черепно-мозговых нервов без патологии. Менингиальных симптомов нет. Кожа и видимые слизистые чистые. Периферические лимфоузлы не увеличены. Подкожно-жировая клетчатка выражена умерено. Грудная клетка астенического типа. Дыхание через нос 20 в мин. Перкуторно легочный звук над всей поверхностью легких. Границы легких в пределах нормы. Аускультативно везикулярное дыхание в обоих легких. Тоны сердца ритмичные, приглушены. А/Д – 120/80 мм рт.ст., пульс – 88 уд. в 1 мин., удовлетворительного наполнения и напряжения. Язык влажный, чистый. Живот мягкий, безболезненный. Печень и селезенка не пальпируются, стул регулярный. Симптом Пастернацкого отрицательный с обеих сторон. Диурез регулярный, свободный.
Зрачки равновеликие, реакция на свет сохранена. Со стороны черепно-мозговых нервов без патологии. Менингиальных симптомов нет. Кожа и видимые слизистые чистые. Периферические лимфоузлы не увеличены. Подкожно-жировая клетчатка выражена умерено. Грудная клетка астенического типа. Дыхание через нос 20 в мин. Перкуторно легочный звук над всей поверхностью легких. Границы легких в пределах нормы. Аускультативно везикулярное дыхание в обоих легких. Тоны сердца ритмичные, приглушены. А/Д – 120/80 мм рт.ст., пульс – 88 уд. в 1 мин., удовлетворительного наполнения и напряжения. Язык влажный, чистый. Живот мягкий, безболезненный. Печень и селезенка не пальпируются, стул регулярный. Симптом Пастернацкого отрицательный с обеих сторон. Диурез регулярный, свободный. Симптом Ласега положителен с обеих сторон при 30 градусах. Симптом Вассермана положительный с обеих сторон. При глубокой пальпации резкая боль в проекции VL4-5 позвонков, боли распространяются в нижние конечности, больше влево. Отмечается парастезия в проксимальных отделах нижних конечностей. Чувствительность кожи, периферическая пульсация и мышечная сила сохранены.
Симптом Ласега положителен с обеих сторон при 30 градусах. Симптом Вассермана положительный с обеих сторон. При глубокой пальпации резкая боль в проекции VL4-5 позвонков, боли распространяются в нижние конечности, больше влево. Отмечается парастезия в проксимальных отделах нижних конечностей. Чувствительность кожи, периферическая пульсация и мышечная сила сохранены. Коагулограмма: гематокрит – 50%; тромботест – VI; протромбин индекси – 84%; фибриноген – 4,25; рекальцификация – 1’55‘‘; ретракция сгустка – 53%; активность фибриногена – 15%. Диаскинтест отрицательный. На ЭКГ: синусовый ритм 88 в мин., ЭОС горизонтальная, дистрофические изменения в миокарде желудочков. На УЗИ брюшной полости и забрюшинного пространства без эхопатологии.
Коагулограмма: гематокрит – 50%; тромботест – VI; протромбин индекси – 84%; фибриноген – 4,25; рекальцификация – 1’55‘‘; ретракция сгустка – 53%; активность фибриногена – 15%. Диаскинтест отрицательный. На ЭКГ: синусовый ритм 88 в мин., ЭОС горизонтальная, дистрофические изменения в миокарде желудочков. На УЗИ брюшной полости и забрюшинного пространства без эхопатологии. Левофлоксацин в дозе 750 мг ежедневно №20.
Левофлоксацин в дозе 750 мг ежедневно №20.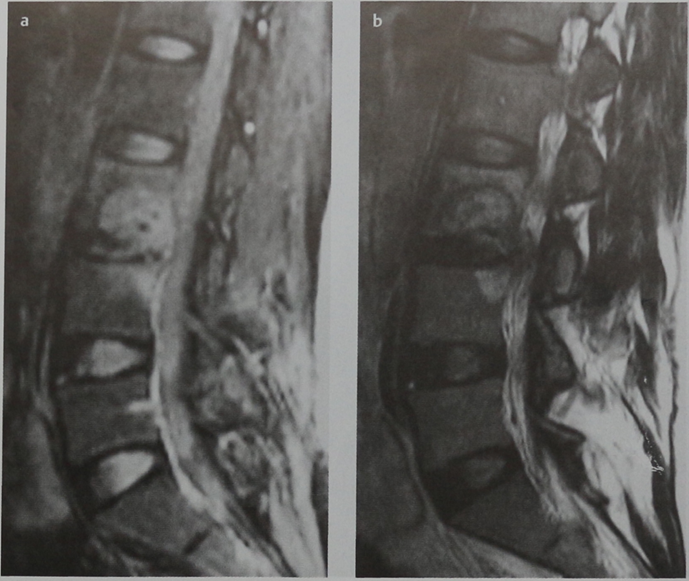 Послеоперационная рана зажила первично.
Послеоперационная рана зажила первично. 3. МРТ после 20 дней терапии Левофлоксацином
3. МРТ после 20 дней терапии Левофлоксацином
 5%. В исследовании Choy и соавт., 1998 [14], у 4 из 518 пациентов процедура осложнялась дисцитом, что составило менее 1%. Farrar и соавт., 1998 [15] сообщает о случае остеомиелита у 50 летнего мужчины после лазерной декомпрессии межпозвонкового диска по поводу грыжи диска VL4-5. В исследовании с наблюдением за больными в течение 3 месяцев после лазерной вапоризации McMillan и соавт., 2004 г. [16], указывает на усиление и рецидив болей в пояснице в 63%. Однако, сообщается, что случаев инфекции, повреждения нервов или клинически значимого кровотечения не отмечалось [13].
5%. В исследовании Choy и соавт., 1998 [14], у 4 из 518 пациентов процедура осложнялась дисцитом, что составило менее 1%. Farrar и соавт., 1998 [15] сообщает о случае остеомиелита у 50 летнего мужчины после лазерной декомпрессии межпозвонкового диска по поводу грыжи диска VL4-5. В исследовании с наблюдением за больными в течение 3 месяцев после лазерной вапоризации McMillan и соавт., 2004 г. [16], указывает на усиление и рецидив болей в пояснице в 63%. Однако, сообщается, что случаев инфекции, повреждения нервов или клинически значимого кровотечения не отмечалось [13]. М., 2005.С. 128.
М., 2005.С. 128. Spine J 2005; 5:64-70.
Spine J 2005; 5:64-70.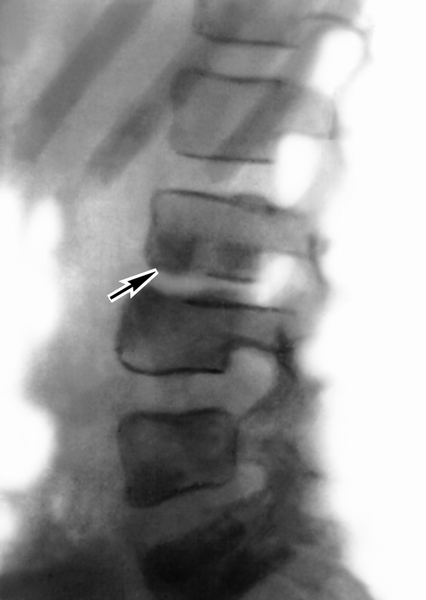 «Possible salmonella osteomyelitis of spine following laser disc decompression». Eur Spine J 1998; 7:509-511.
«Possible salmonella osteomyelitis of spine following laser disc decompression». Eur Spine J 1998; 7:509-511. В зависимости от причины возникновения, выделяют несколько видов спондилита. Без лечения заболевание может привести к серьезным негативным последствиям для работы опорно-двигательного аппарата.
В зависимости от причины возникновения, выделяют несколько видов спондилита. Без лечения заболевание может привести к серьезным негативным последствиям для работы опорно-двигательного аппарата.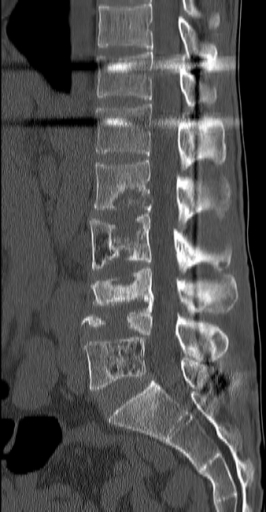 Повышение температуры, озноб, слабость говорят об осложнениях спондилита.
Повышение температуры, озноб, слабость говорят об осложнениях спондилита.
 тезисов II Конгресса Национальной ассоциации фтизиатров. – СПб., 2013. – С. 214-215.
тезисов II Конгресса Национальной ассоциации фтизиатров. – СПб., 2013. – С. 214-215. Фахртдинов А. Р. Клинико-лучевая картина туберкулезного спондилита на современном этапе // Травматология и ортопедия России. – 2006. – № 2. – С. 16-20.
Фахртдинов А. Р. Клинико-лучевая картина туберкулезного спондилита на современном этапе // Травматология и ортопедия России. – 2006. – № 2. – С. 16-20. D., Boriani L. et al. Postoperative infection treatment score for the spine (PITSS): construction and validation of a predictive model to define need for a single versus multiple irrigation and debridement for spinal surgical site infection [Text] // Spine J. – 2012. – № 3. – P. 218-230.
D., Boriani L. et al. Postoperative infection treatment score for the spine (PITSS): construction and validation of a predictive model to define need for a single versus multiple irrigation and debridement for spinal surgical site infection [Text] // Spine J. – 2012. – № 3. – P. 218-230. J. Med. – 1988. – Vol. 84, № 5. – Р. 933-939.
J. Med. – 1988. – Vol. 84, № 5. – Р. 933-939. Neurosurg Spine. – 2007. – Vol.6. – P. 291-297.
Neurosurg Spine. – 2007. – Vol.6. – P. 291-297. – Vol. 14. – Р. E7.
– Vol. 14. – Р. E7.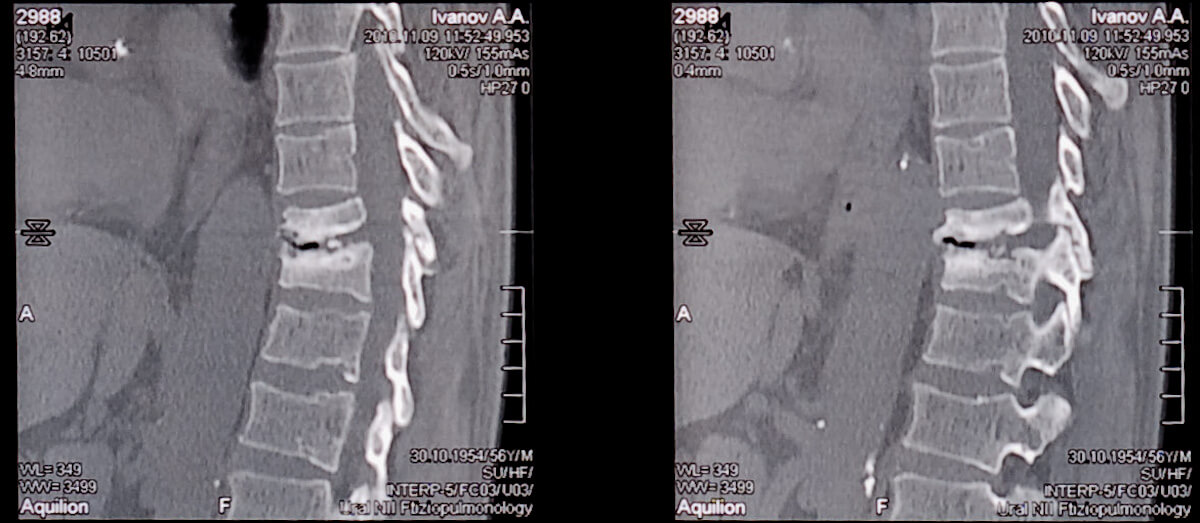
 При постоянном мониторинге кажется, что существует сильная взаимосвязь между воспалением кишечника и суставов.
При постоянном мониторинге кажется, что существует сильная взаимосвязь между воспалением кишечника и суставов. Это также может быть вирус, бактерия или микроб.
Это также может быть вирус, бактерия или микроб. Этот тест помогает исключить анкилозирующий спондилит. Этот ген есть у более 95% людей с анкилозирующим спондилитом, тогда как у гораздо меньшего числа людей с недифференцированной спондилоартропатией он есть. (Наличие гена не обязательно означает, что у человека разовьется анкилозирующий спондилит.)
Этот тест помогает исключить анкилозирующий спондилит. Этот ген есть у более 95% людей с анкилозирующим спондилитом, тогда как у гораздо меньшего числа людей с недифференцированной спондилоартропатией он есть. (Наличие гена не обязательно означает, что у человека разовьется анкилозирующий спондилит.) Все права защищены. Эта информация не предназначена для замены профессиональной медицинской помощи. Всегда следуйте инструкциям лечащего врача.
Все права защищены. Эта информация не предназначена для замены профессиональной медицинской помощи. Всегда следуйте инструкциям лечащего врача.


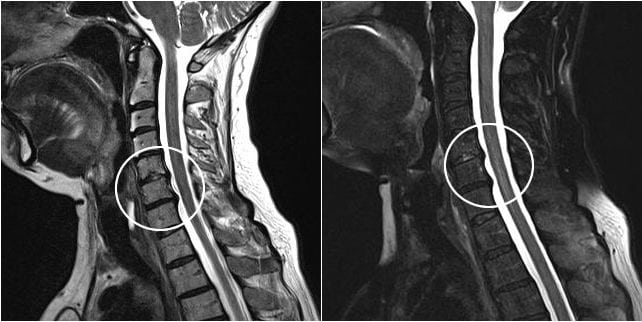
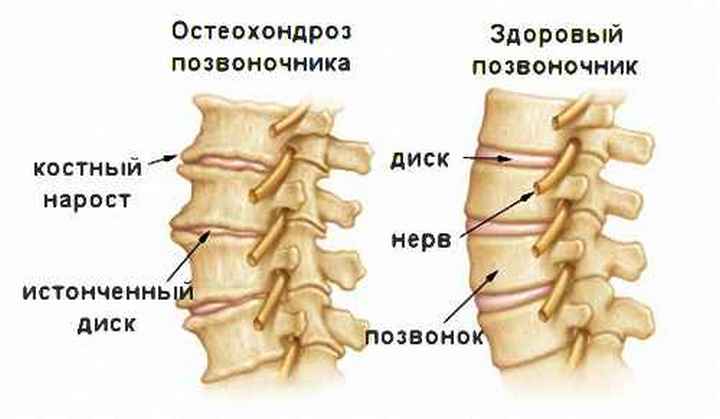


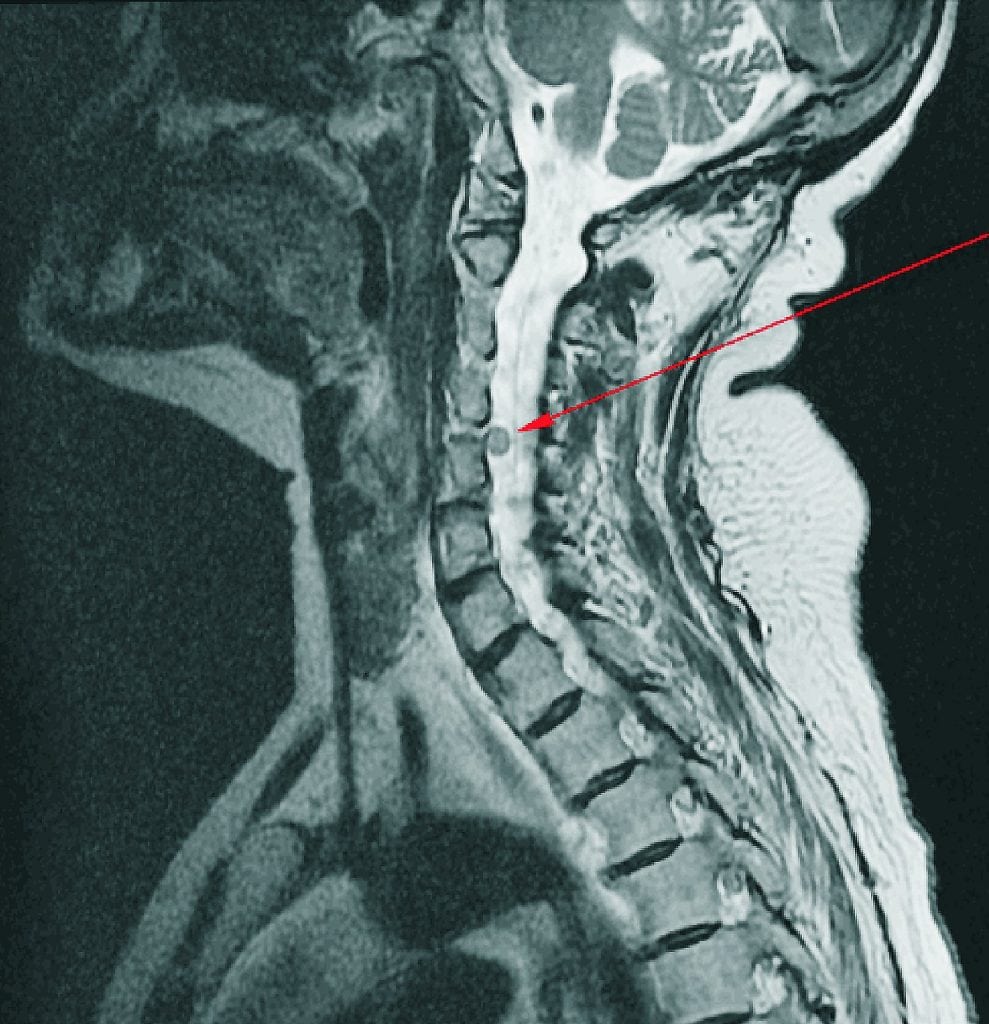







 В зрелом возрасте у женщин постепенно разрушается и костная ткань. Связано это с развитием остеопороза. Кальций вымывается из костей, а его запасы не пополняются. Женским организмом больше не вырабатывается специальный гормон, способствующий усвоению микроэлемента. Если одновременно разрушается и хрящевая, и костная ткань, последствия могут быть ужасающими.
В зрелом возрасте у женщин постепенно разрушается и костная ткань. Связано это с развитием остеопороза. Кальций вымывается из костей, а его запасы не пополняются. Женским организмом больше не вырабатывается специальный гормон, способствующий усвоению микроэлемента. Если одновременно разрушается и хрящевая, и костная ткань, последствия могут быть ужасающими.
 После вывода из острого периода заболевания назначаются различные методы терапии, которые включают прием медикаментов, прохождение курса различных физиотерапевтических процедур. Высокой эффективностью обладает ЛФК, если занятия проводит сертифицированный инструктор, который имеет достаточный опыт реабилитации пациентов с повреждениями позвоночника.
После вывода из острого периода заболевания назначаются различные методы терапии, которые включают прием медикаментов, прохождение курса различных физиотерапевтических процедур. Высокой эффективностью обладает ЛФК, если занятия проводит сертифицированный инструктор, который имеет достаточный опыт реабилитации пациентов с повреждениями позвоночника.
 Шейный остеохондроз — дистрофические нарушения функций межпозвоночных дисков в шейном отделе позвоночника. Заболевание проявляется в виде сильных болей в области головы, шеи и верхней части спины.
Шейный остеохондроз — дистрофические нарушения функций межпозвоночных дисков в шейном отделе позвоночника. Заболевание проявляется в виде сильных болей в области головы, шеи и верхней части спины. чувство скованности в области шеи;
чувство скованности в области шеи;
 рентген;
рентген; Для снятия воспалительного процесса назначаются гормональные препараты. К числу эффективных стероидных лекарств относятся мази и таблетки на основе преднизолона, гидрокортизона и дексаметазона.
Для снятия воспалительного процесса назначаются гормональные препараты. К числу эффективных стероидных лекарств относятся мази и таблетки на основе преднизолона, гидрокортизона и дексаметазона. Наклоны головы к плечу. Нужно постараться ухом прикоснуться к плечу, при этом саму руку поднимать не следует. Упражнение нужно делать с безболезненной амплитудой.
Наклоны головы к плечу. Нужно постараться ухом прикоснуться к плечу, при этом саму руку поднимать не следует. Упражнение нужно делать с безболезненной амплитудой. Важное место в профилактике шейного остеохондроза занимает правильное питание. В рационе должны присутствовать продукты, что содержат в себе синтезируемые вещества для хрящевой ткани. Это может быть холодец, студень или желатин.
Важное место в профилактике шейного остеохондроза занимает правильное питание. В рационе должны присутствовать продукты, что содержат в себе синтезируемые вещества для хрящевой ткани. Это может быть холодец, студень или желатин.
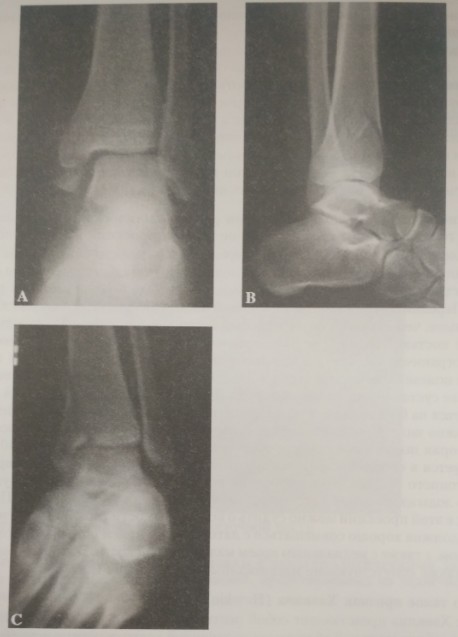 41 Перелом только малоберцовой кости открытый
41 Перелом только малоберцовой кости открытый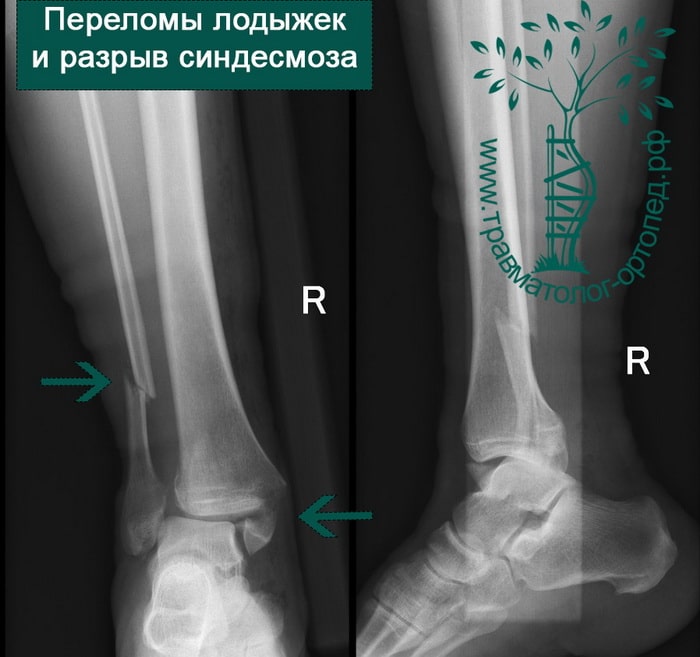 Просмотров 22 Опубликовано Обновлено
Просмотров 22 Опубликовано Обновлено  Из раны видны осколки костей, идет кровь;
Из раны видны осколки костей, идет кровь;
 Травматизация вследствие вывихов встречается реже.
Травматизация вследствие вывихов встречается реже. 0 – плохое срастание перелома;
0 – плохое срастание перелома;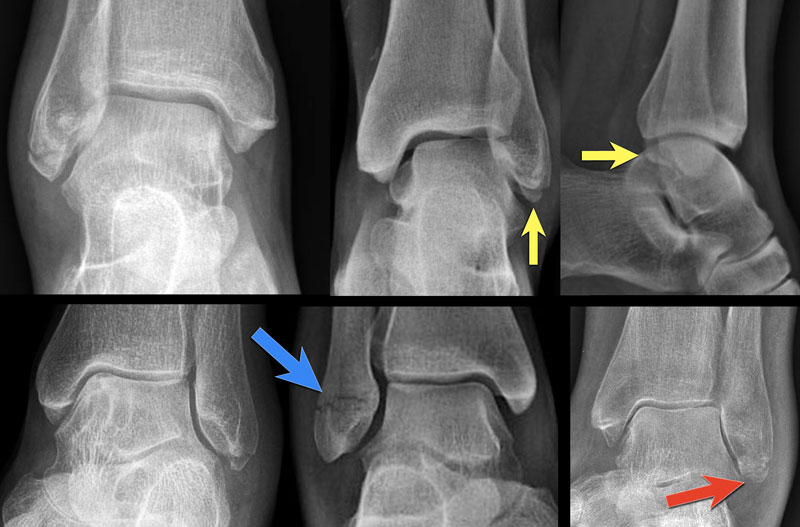
 Ничто в данной информации не должно быть истолковано как призыв неспециалистам самостоятельно приобретать или использовать описываемые препараты. Данная информация не может быть использована для принятия решения об изменении порядка и режима применения препарата, рекомендованного врачом.
Ничто в данной информации не должно быть истолковано как призыв неспециалистам самостоятельно приобретать или использовать описываемые препараты. Данная информация не может быть использована для принятия решения об изменении порядка и режима применения препарата, рекомендованного врачом.
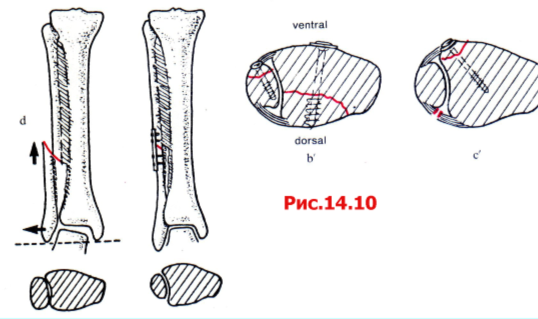
 К примеру, у сросшегося перелома лодыжки код по МКБ 10 не один, а сразу несколько:
К примеру, у сросшегося перелома лодыжки код по МКБ 10 не один, а сразу несколько: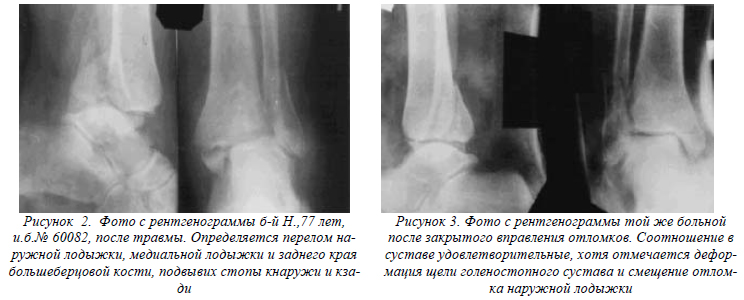

 Открытый перелом голени код МКБ, после основной шифровки диагноза, кодируют цифрой 1. Например, открытый слом коленной чашечки – S82.0.1
Открытый перелом голени код МКБ, после основной шифровки диагноза, кодируют цифрой 1. Например, открытый слом коленной чашечки – S82.0.1 0;
0; Полное восстановление после травмы занимает большой промежуток времени, а 10% случаев заканчиваются инвалидизацией пострадавшего.
Полное восстановление после травмы занимает большой промежуток времени, а 10% случаев заканчиваются инвалидизацией пострадавшего.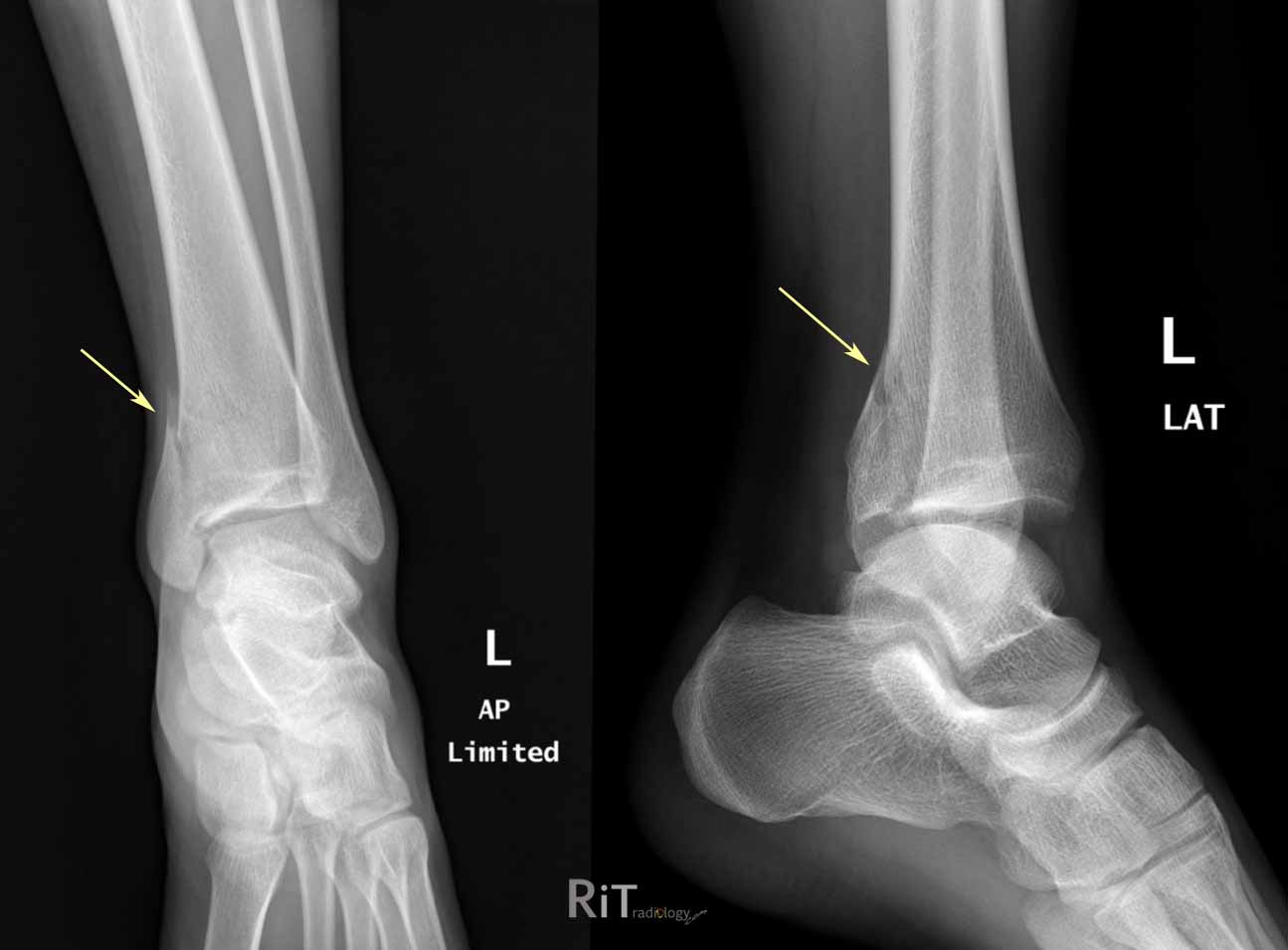 6
6 д.
д. 2
2 Стать жертвой может любой человек, как молодой, так и в более зрелом возрасте.
Стать жертвой может любой человек, как молодой, так и в более зрелом возрасте.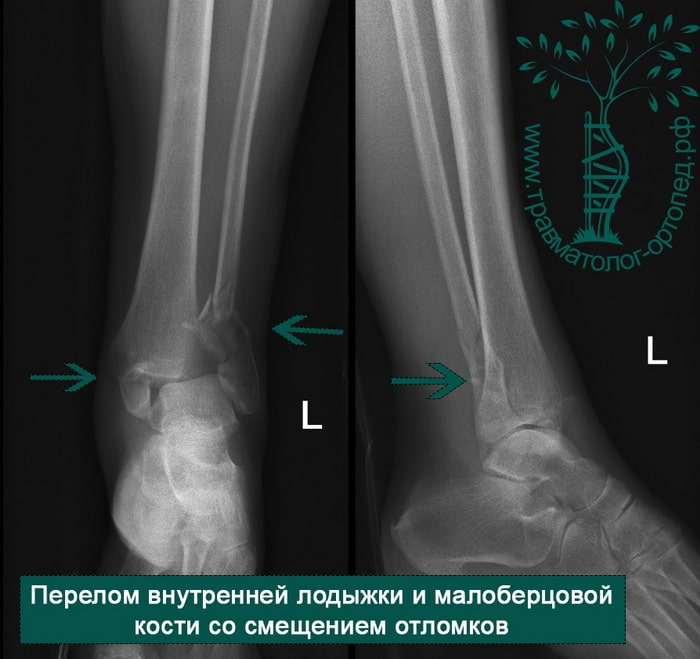 Если полученные снимки малоинформативные, врач может решить направить пациента на более точные и современные диагностические процедуры (КТ, МРТ), которые покажут состояние сустава и костей со всех сторон.
Если полученные снимки малоинформативные, врач может решить направить пациента на более точные и современные диагностические процедуры (КТ, МРТ), которые покажут состояние сустава и костей со всех сторон. Иногда возникают трещины голеностопного сустава, их нельзя заметить визуально, но очень легко увидеть на рентгенологическом исследовании.
Иногда возникают трещины голеностопного сустава, их нельзя заметить визуально, но очень легко увидеть на рентгенологическом исследовании.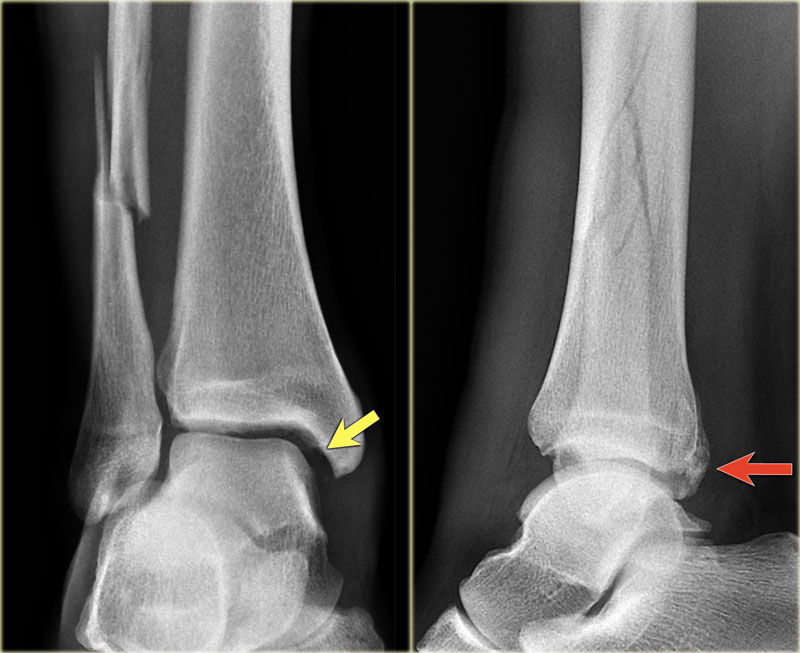 Классифицируют повреждения также по локализации травмы. Основываясь на этом, выделяют такие типы повреждений:
Классифицируют повреждения также по локализации травмы. Основываясь на этом, выделяют такие типы повреждений: Дистальный сегмент
Дистальный сегмент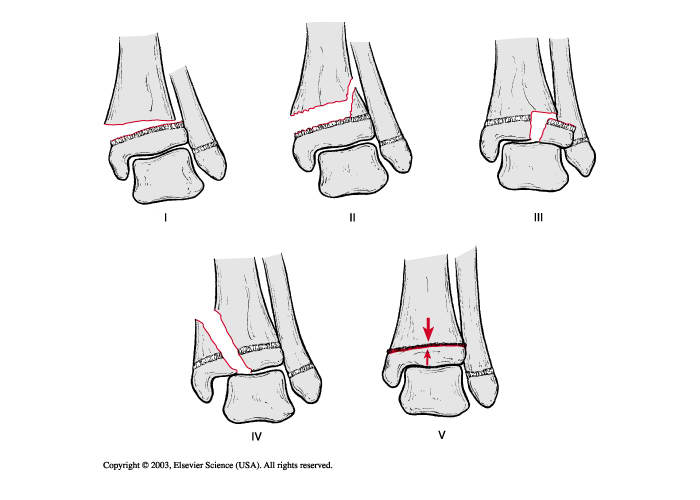
 Отчего если болят лишь обширные кольца на другую сторону, нужно провести исследование.
Отчего если болят лишь обширные кольца на другую сторону, нужно провести исследование.
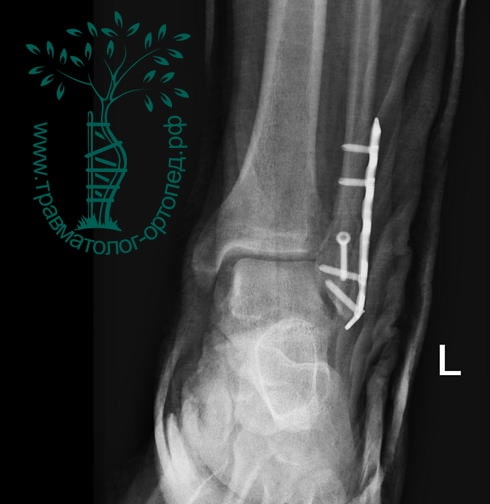 Через месяц постельного режима, наступает активная работа по восстановлению функционирования голеностопа.
Через месяц постельного режима, наступает активная работа по восстановлению функционирования голеностопа.
 Смежные группы S80 Поверхностная травма голени S81 Открытая рана голени S83 Вывих, со смещением костей. МКБ 10 – Международная классификация болезней 10-го пересмотра (версия:
Смежные группы S80 Поверхностная травма голени S81 Открытая рана голени S83 Вывих, со смещением костей. МКБ 10 – Международная классификация болезней 10-го пересмотра (версия: 10. Класс Подподгруппа:
10. Класс Подподгруппа: голеностопного сустава . лодыжки. Перелом неуточненного отдела голени. Классы заболеваний МКБ-10. 3 Классификация травм голеностопного сустава. 4 Классификация по МКБ 10. Может произойти закрытый перелом стопы или голени, включая голеностопный сустав. Расположение в МКБ классификации Международная классификация болезней МКБ-10. Класс Травмы колена и голени. Пункт:
голеностопного сустава . лодыжки. Перелом неуточненного отдела голени. Классы заболеваний МКБ-10. 3 Классификация травм голеностопного сустава. 4 Классификация по МКБ 10. Может произойти закрытый перелом стопы или голени, включая голеностопный сустав. Расположение в МКБ классификации Международная классификация болезней МКБ-10. Класс Травмы колена и голени. Пункт: Малоберцовой кости с вовлечением:
Малоберцовой кости с вовлечением:
 -)
-)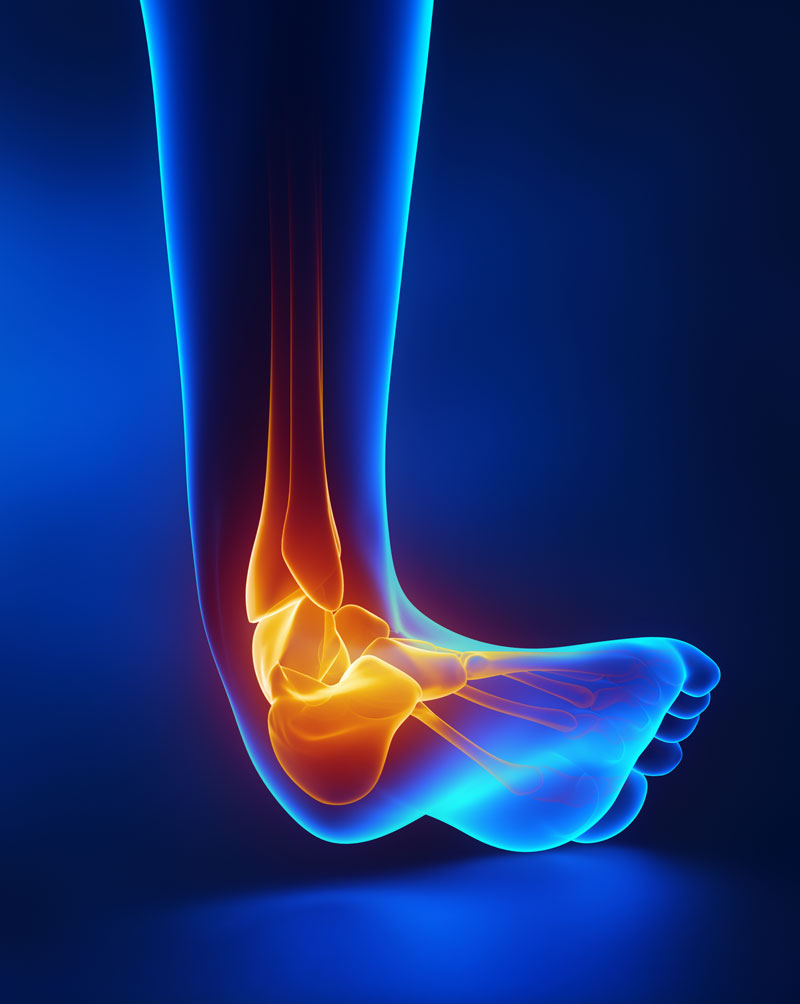 1)
1)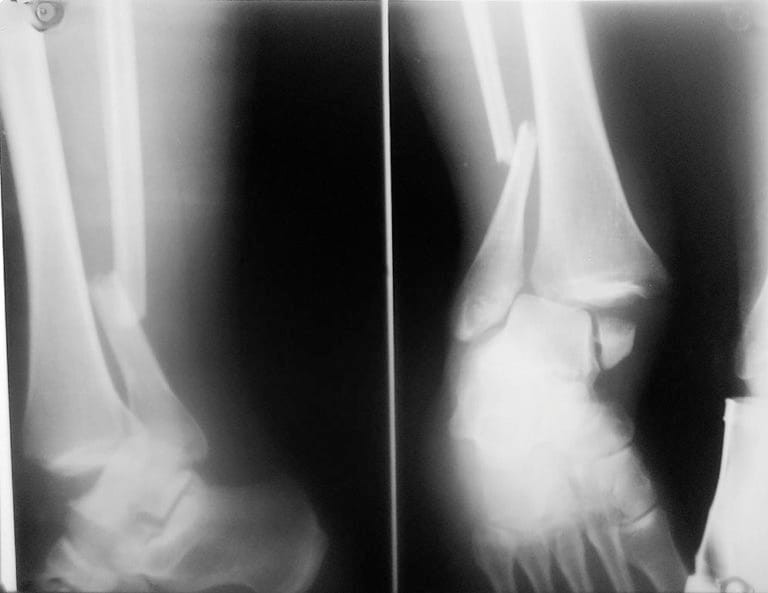 5 Растяжение и разрыв (задней) (передней) крестообразной связки коленного сустава
5 Растяжение и разрыв (задней) (передней) крестообразной связки коленного сустава








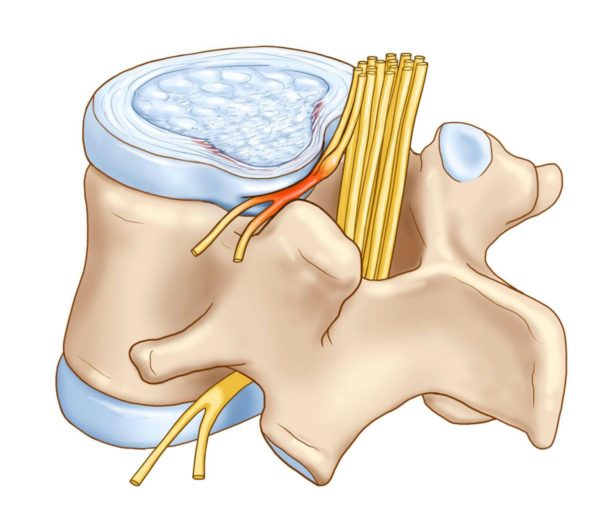
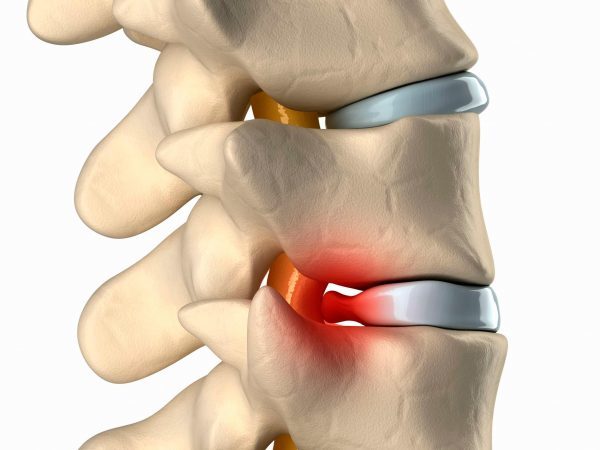
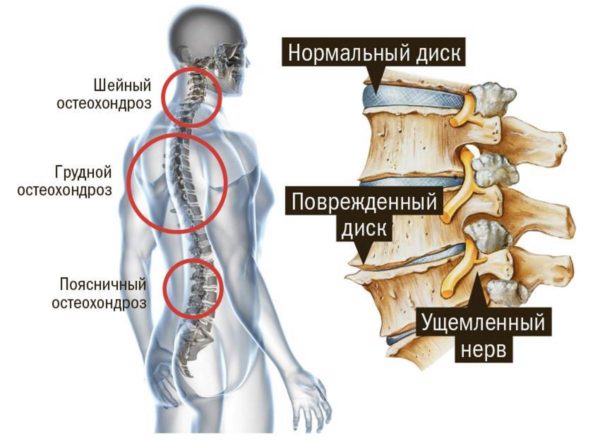
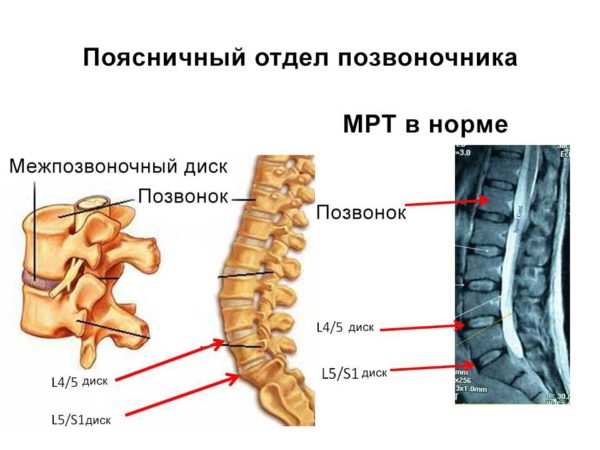

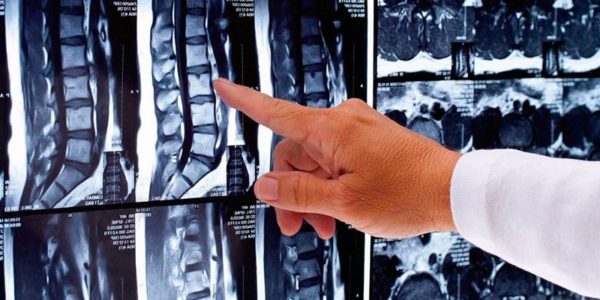
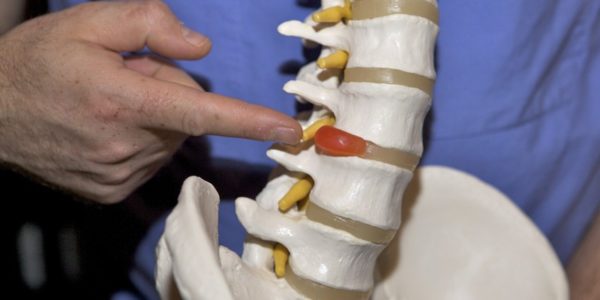




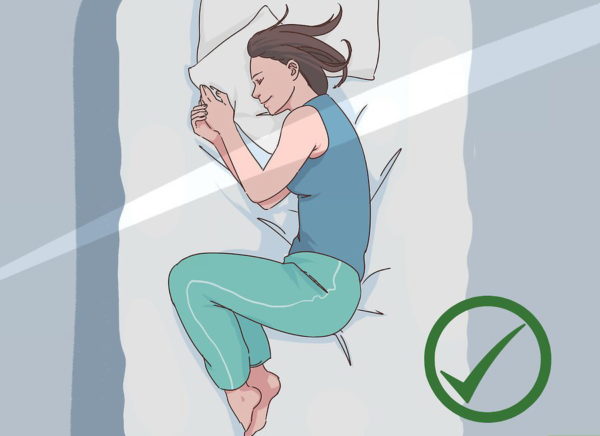
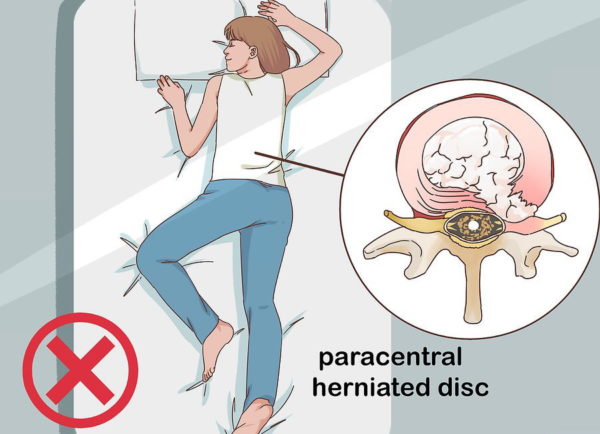






 лечение грыжи пояснично крестцового отдела позвоночника без операции
лечение грыжи пояснично крестцового отдела позвоночника без операции Схема позвоночника
Схема позвоночника Грыжа межпозвоночного диска
Грыжа межпозвоночного диска физические упражнения и мягкие растяжки помогают снять давление
физические упражнения и мягкие растяжки помогают снять давление Грыжа
Грыжа