Грыжа бедренная у мужчин фото: особенности у мужчин и женщин, виды, причины и лечение — клиника «Добробут»
Бедренная грыжа, симптомы, виды грыж бедренного канала
Общая информация
Состояние, при котором часть органов брюшной полости обнаруживается в виде опухоли в области бедра, называется бедренной грыжей. Чаще всего «покидают» свое место большой сальник, часть тонкой или толстой кишки. Вследствие слабости мышечных тканей органы выходят через бедренное кольцо и попадают под кожу. К факторам риска при образовании грыжи относятся травмы в области бедра, резкое изменение веса, неоднократные роды и т.д. Бедренную грыжу сложно диагностировать на ранней стадии, поскольку ее образование не сопровождается никакими симптомами, а опасность патологии – в высоком риске ущемления.Если вы чувствуете неприятные ощущения в области паха или нижней части живота, которые становятся ярко выраженными после подъема тяжестей, кашля или физической нагрузки, заметили выпячивание в области бедра, исчезающее в положении лежа, обязательно обратитесь к хирургу для своевременного выявления бедренной грыжи.
Виды грыж на бедре
Основные причины возникновения грыжи у мужчин и женщин – ослабление мышечных тканей из-за анатомических особенностей или возраста, повышенное внутрибрюшное давление в результате тяжелых физических нагрузок, продолжительного кашля, ожирения. По месту образования бедренные грыжи могут быть односторонними или двусторонними.В зависимости от клинической картины выделяют:
- вправимая грыжа на бедре. Легко вправляется, если вы принимаете горизонтальное положение или рукой убираете выпячивание;
- невправимая грыжа. Не вправляется вообще, либо вправляется частично;
- ущемленная грыжа. Для нее характерно острое сдавление содержимого грыжевого мешка, что приводит к нарушению кровообращения. Такое состояние требует немедленного хирургического вмешательства.
Выделяют несколько стадий заболевания:
- начальная, когда грыжа находится за пределами внутреннего бедренного кольца, а ее возникновение не сопровождается никакими симптомами.

- канальная, при которой содержимое грыжи попадает в бедренный канал, но еще не выходит за его пределы.
- полная, когда грыжа полностью выходит через бедренный канал и выступает под кожей в паховой области.
Симптомы бедренной грыжи
Как правило, на начальной и канальной стадии развития мышечной грыжи на бедре пациенты не замечают никаких изменений. Изредка возможные болевые ощущения в области паха или бедра, возникающие при физической нагрузке, кашле и т.д. Симптомы заболевания появляются на полной стадии. Не откладывайте визит к врачу, если появились следующие признаки заболеваний:
- появление мягкого на ощупь, округлого образования в области пахово-бедренной складки;
- боли внизу живота или области паха;
- вздутие, повышенное газообразование, запоры, тошнота, рвота, если в грыжевом мешке оказались части кишечника;
- болезненное, учащенное или затрудненное мочеиспускание, если содержимым грыжи являются части мочевого пузыря.

Диагностика бедренной грыжи
Грыжу в начальной или канальной стадии можно выявить только при тщательном осмотре врача. Обычно пациенты обнаруживают выпячивание самостоятельно уже при его выходе под кожу. Для уточнения диагноза обязательно обратитесь к врачу. Только специалист может дифференцировать заболевание грыжу от других патологий (паховой грыжи, липомы, варикозного расширения бедренной вены). Для этого проводятся следующие диагностические мероприятия:- внешний осмотр с пальпацией, сбор анамнеза;
- УЗИ грыжевого содержимого и органов малого таза;
- рентгенологическое исследование толстого кишечника;
- выполнение анализов для определения общего состояния пациента.
Бедренная грыжа, описание заболевания на портале Medihost.ru
Состояние, при котором органы брюшной полости выходят за пределы таковой через бедренный канал, с характерным выпячиванием, называют бедренной грыжей. Данное заболевание особенно часто диагностируют у женщин по причине меньшей прочности паховой связки, чем у лиц мужского пола. Бедренная грыжа труднее диагностируется, чаще ущемляется и имеет более коварное течение по сравнению с паховой грыжей.
Данное заболевание особенно часто диагностируют у женщин по причине меньшей прочности паховой связки, чем у лиц мужского пола. Бедренная грыжа труднее диагностируется, чаще ущемляется и имеет более коварное течение по сравнению с паховой грыжей.
Среди причин развития этого состояния лежат анатомические особенности строения женского организма. Женский таз шире, чем мужской, что и обуславливает потенциально большее количество слабых мест под паховой связкой и меньшую, чем у мужчин, прочность соединительной ткани. Однако не стоит думать, что бедренная грыжа это только сугубо “женское” заболевание. При существенном влиянии определенных факторов риска оно развивается и у мужчин. Вот эти признаки:
- быстрое похудание;
- послеоперационные рубцы;
- травмирование брюшной стенки;
- парализованные нервные окончания брюшной стенки.
Причиной развития бедренной грыжи у детей первого года жизни может стать генетически предопределенная слабость стенок брюшной стенки.
Среди симптомов бедренной грыжи выделяются:
- Выпячивание, имеющее небольшие размеры и расположенное на границе между зоной бедра и пахом. Характерно, что оно исчезает если пациент занимает положение лежа;
- Неприятные ощущения и боли, усиливающиеся при перемене погодных условий, при ходьбе и физическом напряжении.
При сдавлении содержимого грыжи в грыжевых воротах произошедшем внезапно, развивается ее ущемление.
При воспалении органа, в содержимом грыже может развиться воспалительный процесс. А при застое масс кала в толстом кишечнике развивается копростаз.
Пациенту с подозрением на бедренную грыжу следует оказывать неотложную помощь в случае появление следующих симптомов:
- отсутствие дефекации и отхождения газов,
- появление крови в кале;
- тошнота и рвота;
- стремительно нарастающая боль в паху и в мошонке;
- невозможность вправить грыжу при легком нажатии на нее и при положении пациента лежа на спине.

Диагностировать такое состояние должен хирург. Обычно для постановки диагноза достаточно объективного осмотра. Для уточнения диагноза могут назначаться ирригосокпия, УЗИ и герниография.
Очень важен фактор дифференциальной диагностики такого состояния. В первую очередь, эту грыжу стоит дифференцировать от паховой грыжи и от варикозного узла большой подкожной вены, при месте его впадения в бедренную вену. Схожие симптомы могут фиксироваться и при развитии таких заболеваний как лимфаденит, липома.
Лечение бедренной грыжиЛечение данного состояния следует проводить только хирургически и только в условиях стационара.
Оперативное лечение бедренной грыжи (герниопластика) проводится несколькими методиками:
- Классическая операция герниопластики с применением собственных тканей пациента. Дефект ушивается синтетическими нитями, которые не рассасываются с использованием собственных тканей больного.
- Герниопластика с применением синтетического протеза.
 Сеточный протез размещают перед брюшиной. При этом не ушивают грыжевой дефект. Такая операция в зависимости от сложности случая требует госпитализации на 2-3 дня со снятием швов на 10-12 день.
Сеточный протез размещают перед брюшиной. При этом не ушивают грыжевой дефект. Такая операция в зависимости от сложности случая требует госпитализации на 2-3 дня со снятием швов на 10-12 день.
В большинстве случаев в современных хирургических стационарах такие операции осуществляются эндоскопическими малоинвазивными методами.
Прогноз такого лечения хороший.
Профилактика бедренной грыжиВ качестве мер, предотвращающих развитие данного патологического состояния, можно порекомендовать:
- своевременную терапию болезней ЖКТ и мочевыводящей системы;
- отказ от курения, которое может сформировать кашель и как его следствие кашлевой толчок, провоцирующий выпадение грыжи;
- тренировку мышц живота;
- правильное питание и ношение бандажа в момент беременности.
Бедренная грыжа – причины, диагностика и лечение
Бедренная грыжа проявляется опухолевидным выпячиванием и болью в области бедра (особенно при физическом напряжении).
Лечением бедренной грыжи занимается хирург. Обращаться к врачу желательно при первых признаках дискомфорта.
Симптомы бедренной грыжи:
- появление выпячивания небольшого размера на границе между пахом и бедром, которое исчезает в лежачем положении;
- неприятные ощущения, боль в верхнем отделе бедра, усиливающиеся при ходьбе, физической нагрузке, перемене погоды.
Методы диагностики бедренной грыжи:
- обследование у хирурга;
- ирригоскопия— рентгенологическое исследование толстой кишки;
- герниография — рентенологический метод, заключающийся в введении в брюшную полость специального контрастного вещества с целью исследования грыжи;
- УЗИ грыжевого выпячивания, мочевого пузыря, яичников.
Бедренные грыжи чаще, чем паховые, представляют трудности для диагностики, чаще ущемляются и имеют более коварное течение.
Заболевания с похожими симптомами:
- паховая грыжа;
- липома;
- лимфаденит — воспаление лимфоузлов;
- тромбофлебит — воспаление варикозного узла устья большой подкожной вены, который располагается в этой области.

Течение заболевания
Грыжа развивается постепенно. Сначала в месте формирующейся грыжи появляются покалывающие боли при тяжелой физической нагрузке. В начале заболевания боли мало беспокоят, но постепенно нарастают и начинают мешать при движении. Через некоторое время на границе между пахом и бедром появляется выпячивание, которое увеличивается при физической нагрузке и исчезает в покое. Постепенно образование все больше увеличивается, приобретает округлую или овальную форму и нередко перестает вправляться в брюшную полость.
Если выпячивание самостоятельно исчезает в покое, в горизонтальном положении или при легком надавливании руками на него, то такая грыжа называется вправимой. При невправимой грыже грыжевое выпячивание не меняет величины и формы или несколько уменьшается в покое и при надавливании на нее, отмечаются боли, усиливающиеся при физической нагрузке.
Осложнения:
- ущемление бедренной грыжи — внезапное сдавление грыжевого содержимого в грыжевых воротах;
- воспаление грыжи – вызывается воспалением в органе, находящемся в грыжевом мешке;
- копростаз – застой каловых масс в толстом кишечнике.

Неотложная помощь требуется при ущемлении бедренной грыжи и появлении следующих симптомов:
- тошнота, рвота;
- кровь в кале, отсутствие дефекации и отхождения газов;
- быстро нарастающая боль в паху или мошонке;
- грыжа не вправляется при легком нажатии в положении лежа на спине.
Прогноз
Грыжа хорошо лечится хирургическим путем. При отсутствии лечения прогноз неблагоприятный — формирование невправимой грыжи.
Причины бедренной грыжи
В норме бедренного канала не существует, он образуется только при формировании бедренной грыжи. Грыжевое выпячивание проходит внутри от бедренной вены в бедренном канале и далее через его наружное отверстие выходит в подкожную клетчатку передней области бедра. У женщин бедренная грыжа встречается чаще из-за особенностей анатомического строения таза. Он шире, чем у мужчин, что обусловливает большие размеры потенциально слабых мест под паховой связкой и меньшую прочность соединительной ткани.
Факторы риска образования бедренной грыжи, ослабляющие брюшную стенку:
- наследственную слабость соединительной ткани брюшной стенки у детей первого года жизни;
- быстрое похудание;
- травму брюшной стенки;
- послеоперационные рубцы;
- паралич нервов, иннервирующих брюшную стенку.
Факторы риска образования бедренной грыжи, связанные с повышением внутрибрюшного давления:
- физическое перенапряжение;
- затруднение мочеиспускания;
- запоры;
- длительный кашель.
Профилактика:
ношение бандажа во время беременности;
правильное питание;
тренировка мышц живота;
лечение заболеваний желудочно-кишечного тракта и мочевыводящей системы;
отказ от курения, ведущего к кашлю.
Лечение бедренной грыжи
Лечение бедренной грыжи
Лечение бедренной грыжи проводится только хирургическим путем в условиях стационара.
Операции при бедренной грыже (герниопластика):
1) Классическая пластика местными тканями — она заключается в ушивании дефекта бедренного канала синтетической нерассасывающейся нитью с использованием собственных тканей пациента.
2) Пластика с применением синтетических протезов (сетка) — при этом синтетический протез может размещаться перед брюшиной, а ушивание бедренного канала не производится. При такой операции госпитализация длится в среднем 2-3 дня в зависимости от сложности ситуации. Швы снимают на 10—12 день.
Источники
- Köckerling F., Adolf D., Lorenz R., Stechemesser B., Kuthe A., Conze J., Lammers B., Fortelny R., Mayer F., Zarras K., Reinpold W., Hoffmann H., Weyhe D. Perioperative outcome in groin hernia repair: what are the most important influencing factors? // Hernia – 2021 – Vol – NNULL – p.; PMID:33895891
- Muntean A., Stoica I., McLaughlin D., Gillick J., Tareen FK. Femoral hernias: A paediatric surgical enigma. // J Pediatr Surg – 2021 – Vol – NNULL – p.
 ; PMID:33865603
; PMID:33865603 - Zainudin S., Hayati F., Arumugam T., Ho KY. De Garengeot hernia: a rare case in an elderly woman and a review of operative approaches. // BMJ Case Rep – 2021 – Vol14 – N4 – p.; PMID:33863769
- Köckerling F., Heine T., Adolf D., Zarras K., Weyhe D., Lammers B., Mayer F., Reinpold W., Jacob D. Trends in Emergent Groin Hernia Repair-An Analysis From the Herniamed Registry. // Front Surg – 2021 – Vol8 – NNULL – p.655755; PMID:33859994
- Dao K., Patel P., Pollock E., Mangano A., Gosal K. Ischemic Nephropathy Following Occlusion of Abdominal Aortic Aneurysm Graft: A Case Report. // Cureus – 2021 – Vol13 – N3 – p.e13799; PMID:33842171
- He J., Xu YJ., Sun P., Wang J., Yang CG. The incidence and analysis of ipsilateral occult hernia in patients undergoing hernia repair: a single institution retrospective study of 1066 patients. // BMC Surg – 2021 – Vol21 – N1 – p.182; PMID:33827518
- Picasso R., Pistoia F., Zaottini F., Airaldi S., Perez MM., Pansecchi M.
 , Tovt L., Sanguinetti S., Möller I., Bruns A., Martinoli C. High-resolution ultrasound of spigelian and groin hernias: a closer look at fascial architecture and aponeurotic passageways. // J Ultrason – 2021 – Vol21 – N84 – p.53-62; PMID:33791116
, Tovt L., Sanguinetti S., Möller I., Bruns A., Martinoli C. High-resolution ultrasound of spigelian and groin hernias: a closer look at fascial architecture and aponeurotic passageways. // J Ultrason – 2021 – Vol21 – N84 – p.53-62; PMID:33791116 - Sommerhalder B., Burger R., Bueter M., Thalheimer A. An unusual reason for an inguinal swelling: De Garengeot’s hernia. // J Surg Case Rep – 2021 – Vol2021 – N3 – p.rjab083; PMID:33777353
- D’Orazio B., Corbo G., Martorana G., Di Vita G., Geraci G. Mesothelial cyst of the round ligament of the uterus A case report of a rare condition. // Ann Ital Chir – 2020 – Vol9 – NNULL – p.; PMID:33764330
- Kozlovsky BV., Mikhailov IP., Kungurtsev EV., Isaev GA., Verdikhanov NI. [Iliac artery reconstruction in patients with chronic critical limb ischemia: endarterectomy or replacement]. // Khirurgiia (Mosk) – 2021 – Vol – N4 – p.15-20; PMID:33759463
Лечение пупочных, паховых грыж в СПб, удаление новообразований кожи
онлайн-записьСпециалисты общей хирургии медицинского центра занимаются диагностикой, хирургическим лечением и реабилитацией пациентов с различными заболеваниями, такими как
1.
 Гнойно-хирургические инфекции кожи и мягких тканей.
Гнойно-хирургические инфекции кожи и мягких тканей.- Фурункул – воспаление волосяного фоликула;
- Карбункул – гнойное воспаление волосяных фоликул;
- Панариций – гнойное воспаление кожи, мягких тканей, сухожилий и костей пальцев;
- Нагноившиеся атеромы;
- Инфицированная открытая рана;
- Воспалительный процесс пальцев и околоногтевого ложа;
- Бурсит -воспаление суставных сумок;
- И другие
2. Доброкачественные образования кожи и мягких тканей.
- Липома
- Атерома
- Фиброма
- Папиллома
- Гигрома
- Кератома
Хирурги медицинского центра занимаются удалением всех видов доброкачественных новообразований. Подробнее здесь
3. Грыжи различных видов.
Фото кабинета
Паховая грыжа
Паховая грыжа относится к грыжам брюшной стенки, однако визуализируется в паховой области.
Существует ряд характерных особенностей, определяющих паховую грыжу:
выпячивание отдельных частей внутренних органов, или какого либо внутреннего органа целиком через паховый канал под кожу.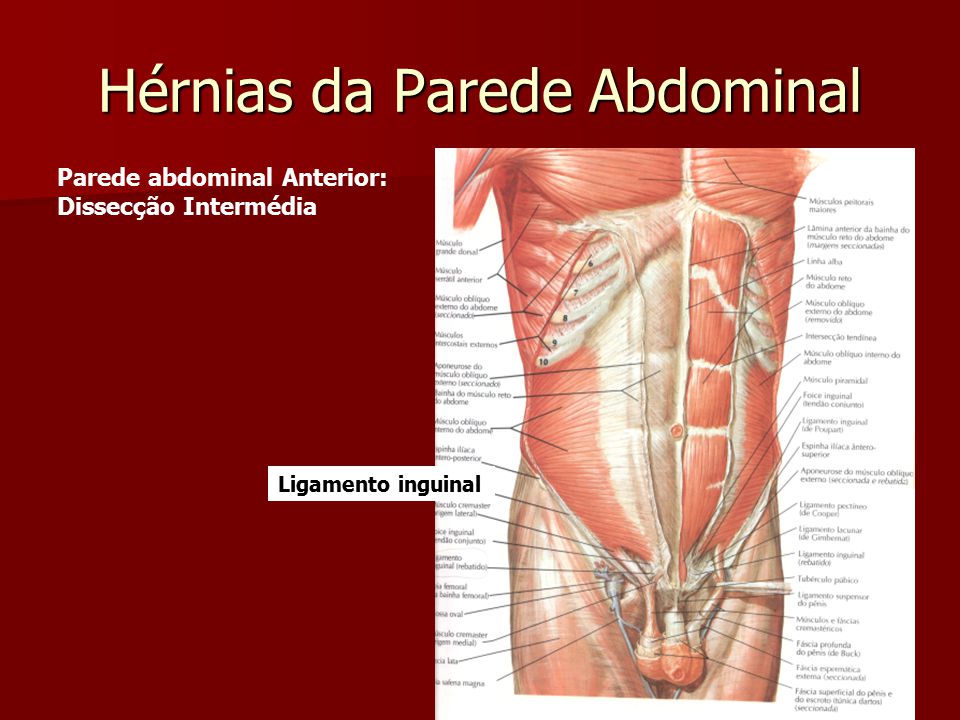
С обеих сторон паховой области проходит паховый канал, который визуализируется в виде пространства между широкими мышцами живота. У женщин и у мужчин через паховый канал проходят: у женщин — круглая связка матки, у мужчин — семенной канатик с нервами.
Заболевание — паховая грыжа встречается как у мужчин, так и у представительниц прекрасного пола. Однако ввиду анатомических особенностей строения у мужчин она наблюдается намного чаще, чем у представительниц противоположного пола.
Существует ряд причин, которые способствуют развитию паховой грыжи:
Выделяют врожденные причины и приобретенные.
Врожденные:
- Наследственность
- Возраст (за счет ослабления мышц)
- Пол (предрасположенность у мужчин)
- Генетические особенности строения тела
Предрасполагающие:
- Быстрая потеря веса (например, при похудании)
- Регулярные роды у женщин
- Атрофия нервов, которые обеспечивают иннервацию брюшной стенки
Приобретенные:
- Трудности при мочеиспускании
- Частые запоры
- Сложные роды
- Тяжелые физические нагрузки
- Постоянный кашель
Существует ряд симптомов, указывающих на развитие или наличие паховой грыжи:
- Дискомфорт в паховой зоне при ходьбе
- Расстройство мочеиспускания и даже пищеварения
- Припухлость в паховой зоне
- У мужчин наблюдается растяжение кожи на мошонке и ее увеличение, возможно состояние отклонения полового члена в сторону, противоположную нахождению грыжи.

Единственным на сегодняшний день радикальным и действенным методом лечения паховой грыжи является оперативное устранение грыжеобразования. Оно позволяет полностью устранить грыжу и исключить возможные последствия.
Операция заключается в удалении самого грыжевого мешка и последующем укреплении ослабленного участка брюшной области своими тканями, либо, при невозможности использовать собственные ткани, полипропиленовым сетчатым трансплантантом.
Квалифицированные хирурги проводят лечение паховой грыжи под местным или общим обезболиванием. Решение принимает хирург по индивидуальным показаниям. При общем обезболивании обязательно проходит консультация с анестезиологом.
Реабилитационный период:
После проведенной операции пациент может, без какого либо беспокойства и дискомфорта по поводу паховой грыжи, продолжать вести привычный образ жизни.
Пупочная грыжа
Пупочная грыжа визуально проявляется выпячиванием пупка наружу или его части, что не всегда смотрится эстетично.
Распространенной причиной возникновения пупочной грыжи является выпячивание внутренних органов (возможно, части кишки) в область пупка, ввиду слабости брюшной фасции. В 70% случаев является наследственным заболеванием.
Лечение пупочной грыжи осуществляется посредством оперативного вмешательства, в процессе которого происходит удаление пупочной грыжи. Фото до и после проведения операции Вы можете посмотреть на сайте. Помимо устранения самой пупочной грыжи значительно улучшается эстетическое восприятие пупка.
Пупочная грыжа фото до и после.
До операцииПосле операции
До операции
После операции через 7 дней
До операции
После операции через 7 дней
До операции
После операции
Во взрослом возрасте причинами возникновения пупочных грыж являются: ожирение или избыточный вес, послеоперационные рубцы, тяжелые физические упражнения (возможно в тренажерном зале), работа, связанная с физической нагрузкой или подъемом тяжестей, травмы живота. Также часто она может развиваться в период беременности, когда снижается сопротивляемость брюшной стенки живота и происходит изменение тканей около пупочного кольца, увеличивается давление изнутри.
Также часто она может развиваться в период беременности, когда снижается сопротивляемость брюшной стенки живота и происходит изменение тканей около пупочного кольца, увеличивается давление изнутри.
Отсутствие систематических упражнений, направленных на формирование пресса и поддержание формы живота также может приводить к образованию пупочной грыжи.
В положении тела полулежа или в горизонтальном выпячивание может исчезать или меняться в размерах. Пупочные грыжи могут встречаться у детей, женщин или мужчин в любом возрасте.
Лечением пупочных грыж у взрослых и детей занимается хирург. Операция чаще всего проходит под местным обезболиванием.
После операции пациент уже через 3-4 часа может ехать домой.
Операция характеризуется малой травматичностью и коротким реабилитационным периодом.
Оперативное лечение пупочных грыж в СПб осуществляется в стационаре клиники, где помимо общих хирургических операций выполняются также пластические, нейрохирургические, флебологические и другие виды операций. Операцию назначают только после предварительного осмотра хирурга и диагностики необходимой для операции «удаление пупочной грыжи». Стоимость можно посмотреть в разделе цены.
Операцию назначают только после предварительного осмотра хирурга и диагностики необходимой для операции «удаление пупочной грыжи». Стоимость можно посмотреть в разделе цены.
Вентральная (послеоперационная) грыжа
Заболевание передней брюшной стенки, внешним проявлением которого, является выпячивание внутренних органов в живот.
Причины.
Вентральные грыжи появляются после неудачных хирургических вмешательств, часто связанных с нарушением операционной технологии. Вторая распространенная причина — нарушение послеоперационного режима самими пациентами: нарушение режима расписанного питания, преждевременные физические нагрузки.
Лечение грыж в медицинском центре MedSwiss проводится оперативным методом путем удаления.
При необходимости 100% исключения рецидива, при определенных показаниях, возможно использование полипропиленовых сетчатых трансплантантов (сетка).
По индивидуальным показаниям может применяться местное обезболивание или общий наркоз.
Видеоотзыв
Бедренная грыжа
Визуально определяется как опухолевидное выпячивание в области бедренного треугольного участка.
Бедренная грыжа образуется постепенно из-за выхода петель кишечника через бедренное кольцо за пределы брюшной полости.
Диагностика: консультация хирурга с применением визуального осмотра и пальпации, УЗИ диагностика грыжевого выпячивания, УЗИ малого таза и мочевого пузыря, ирригоскопия, герниография.
Операция по удалению такого грыжевого образования называется герниопластика.
Причинами возникновения бедренных грыж, как и большинства других грыж, являются факторы, которые ведут к ослаблению брюшной стенки, как генетические, так и приобретенные в течение времени.
При подозрении на наличие бедренной грыжи или уверенность в том, что она уже есть необходимо проконсультироваться с хирургом, т.к. нередко возникают осложнения бедренных грыж, что наиболее опасно для организма.
Возможные осложнения, при бедренных грыжах:
- Воспаление — гиперемия, отечность кожных покровов, болевые ощущения, повышение температуры.
 Возможен перитонит.
Возможен перитонит. - Копростаз — закупоривание кишки или части кишки каловыми массами.
- Ущемление — нарушение иннервации и кровоснабжения, болевые ощущения, увеличение грыжи в размерах, газообразование, задержка стула. Возможна кишечная непроходимость.
Лечение бедренной грыжи происходит только хирургическим путем.
Опытные хирурги медицинского центра MedSwiss занимаются лечением всех видов грыжеобразований.
Операция происходит в стационаре медицинского центра, который оснащен технологичным оборудованием европейских производителей, что позволяет обеспечивать всем нашим пациентам максимально качественный результат в комфортных условиях, как для пациента, так и для хирурга.
Доброкачественные образования кожи
Хирурги медицинского центра занимаются удалением всех видов доброкачественных новообразований. Подробнее здесь
| оперативная общая хирургия | |
| Канальная паховая грыжа | 28730 |
| Прямая паховая грыжа | 32080 |
| Косая паховая грыжа | 32080 |
| Пупочная фиксированная грыжа | 24410 |
| Диастаз прямых мышц живота | 24410 |
| Рецидивная паховая грыжа | 34240 |
| Послеоперационная вентральная грыжа до 5-6 см в диаметре | 28790 |
| Послеоперационная вентральная грыжа более 5-6 см со спаечным процессом | 39100 |
| Послеоперационные многокамерная вентральная грыжа со спаечным процессом | 54490 |
| Послеоперационные вентральные и редкие | 31000 |
| Пупочная вправимая грыжа | 19980 |
| Прямая паховая грыжа с постановкой сетки, включая стоимость расходного материала | 36610 |
| Ушивание диастаза прямых мышц живота собственными тканями | 24840 |
| Ушивание диастаза прямых мышц живота с установкой сетчатого протеза | 29810 |
Стоимость пребывания в палате стационара за сутки от 5040 до 8880 в зависимости от количества человек. | |
| Стоимость анестезии зависист от продолжительности и вида. От 4990 до 9290 за 1 час. | |
| Консультация врача анестезиолога | 1330 |
| Прием врача-хирурга лечебно-диагностический, первичный | 1,570 |
| Прием врача-хирурга лечебно-диагностический,повторный | 1,190 |
| Консультация хирурга с подбором компрессионного трикотажа(чулки,фирма medi) | 2570 |
| Вскрытие атероматозного абсцесса с иссечением кисты | 5620 |
| Иссечение невусов | 4640 |
| Иссечение невусов на лице | 5620 |
| Иссечение атеромы | 4640 |
| Иссечение атеромы на лице | 5620 |
| Иссечение липомы простой | 4430 |
| Иссечение липомы межмышечной | 6700 |
| Иссечение липомы на лице | 5510 |
| Удаление инородного тела | 4430 |
| Иссечение новообразований и рубцов мягких тканей | 4540 |
| Иссечение липомы гигантской | 17060 |
| Удаление гигромы или мягкотканной опухоли большой (одной) | 13280 |
| Удаление гигромы или мягкотканной опухоли малой (одной) | 7880 |
| Иссечение рубца | 16960 |
| Хирургическая обработка раны с лейкопластырным натяжением | 2050 |
| Первичная хирургическая обработка раны до 5 см | 1240 |
| Первичная хирургическая обработка раны от 5 до 10 см | 1730 |
| Первичная хирургическая обработка раны более 10 см | 1730 |
| Первичная хирургическая обработка ран головы и шеи | 1730 |
| Перевязка 1 категории сложности | 430 |
| Перевязка 2 категории сложности | 1080 |
| Перевязка 3 категории сложности | 2650 |
| Наложение лекарственной повязки | 1030 |
| Наложение фиксирующей повязки | 1130 |
| Наложение вторичных швов | 1350 |
| Наложение косметических швов на кожу | 2650 |
| Снятие послеоперационных швов | 910 |
| Удаление мягкотканного образования (фиброма, липома, атерома) туловища и конечностей до 3 см | 1170 |
| Удаление мягкотканного образования (фиброма, липома, атерома) туловища и конечностей от 3 до 6 см | 2430 |
| Удаление мягкотканного образования (фиброма, липома, атерома) туловища и конечностей от 7 до 10 см | 4540 |
| Удаление мягкотканного образования (фиброма, липома, атерома) головы и шеи | 3730 |
| Иссечение слизистых суставных сумок | 3730 |
| Удаление сухожильного ганглиона | 3730 |
| Операция по поводу вросшего ногтя (без коррекции ногтевого валика) | 3830 |
| Операция по поводу вросшего ногтя (с коррекцией ногтевого валика) | 6370 |
| Удаление ногтевой пластины | 4100 |
| Удаление мозоли | 1030 |
| Удаление клеща, включая прием врача-хирурга | 1300 |
| Снятие кольца с пальца c рассечением ткани | 1400 |
| Удаление инородного тела с рассечением мягких тканей | 1940 |
| Удаление инородных тел мягких тканей без рассечения | 2050 |
| Иссечение келлоидных рубцов до 5 см | 2810 |
| Иссечение келлоидных рубцов больше 5 см | 4640 |
| Вскрытие флегмоны до 15 см | 2590 |
| Вскрытие флегмоны больше 15 см | 3890 |
| Вскрытие гематомы до 5 см | 1300 |
| Вскрытие гематомы от 5 до 10 см | 1730 |
| Пункция подногтевой гематомы | 650 |
| Пункция межмышечной гематомы | 1940 |
| Вскрытие фурункула | 1940 |
| Вскрытие острого гнойного гидраденита | 1730 |
| Вскрытие распространенного гидраденита (сучье вымя) | 3890 |
| Вскрытие подкожного панариция | 1510 |
| Вскрытие подногтевого панариция | 1730 |
| Лечение паронихия | 1080 |
| Некрэктомия | 1940 |
| Иссечение свища | 9830 |
| Вскрытие абсцесса до 5 см | 1030 |
| Вскрытие абсцесса больше 5 см | 2860 |
| Лазерная деструкция папиллом, за 1 элемент | 1000 |
| Лазерная деструкция бородавок, за 1 элемент | 2000 |
| Лазерная деструкция доброкачественного новообразования, за 1 элемент | 2000 |
| Лазерная деструкция новообразования на лице, за 1 элемент | 2650 |
Удаление папилломы аппаратом «Радиосург», за 1 ед. | 790 |
| Удаление папиллом аппаратом «Радиосург» от 5 до 10 ед. | 3560 |
| Удаление папиллом аппаратом «Радиосург» свыше 10 ед. | 5020 |
| Удаление бородавки аппаратом «Радиосург» за 1 ед. | 2270 |
| Удаление доброкачественных образований (кроме папиллом и бородавок) аппаратом «Радиосург», за 1 ед. | 1460 |
Смотреть далее
СТОИМОСТЬ УСЛУГ
Записаться на прием
Записаться на прием Вы можете по телефону 8(812)318-03-03
Врачи
Хирург, К.м.н., врач высшей категории
Хирург, К.м.н., врач высшей категории
Пластический хирург, хирург, флеболог
Анастасия К. 04.03.2020
04.03.2020
Владимир Л. 12.12.2019
Нина Павловна 12.08.2015
Направления деятельности
Паховая грыжа. За лечением – в Клиники СамГМУ!
Прежде всего необходимо разобраться в том, что такое паховая грыжа и чем она опасна. Грыжами называют дефекты брюшной стенки, через которые под кожу выходят внутренние органы (Рис.1). Паховая грыжа является самой частой формой брюшных (вентральных) грыж. На их долю приходится до 70 % всех грыж живота.
Рис. 1. Паховая грыжа
Основная опасность грыжи состоит в том, что она может ущемиться. При этом осложнении в грыжу заходит внутренний орган, чаще всего петля кишки, а потом мышцы живота сжимаются, и кишка не только не может вернуться в брюшную полость, но в ее стенке нарушается кровообращение, что приводит к омертвению тканей. (Рис.2). Через несколько часов омертвевшая стенка кишки рвется и ее содержимое, в котором всегда находится огромное количество микробов, выходит в брюшную полость. Развивается перитонит, а затем и сепсис. Без экстренной операции смерть неминуема. Вывод простой – грыжу надо лечить до того, как развилось ущемление.
(Рис.2). Через несколько часов омертвевшая стенка кишки рвется и ее содержимое, в котором всегда находится огромное количество микробов, выходит в брюшную полость. Развивается перитонит, а затем и сепсис. Без экстренной операции смерть неминуема. Вывод простой – грыжу надо лечить до того, как развилось ущемление.
Рис. 2. Ущемление грыжи
Ущемление, конечно, наиболее опасное осложнение грыж, но далеко не единственное. Дело в том, что паховая грыжа образуется в так называемом “слабом месте” брюшной стенки – паховом канале. Природа устроила так, что у мужчин в этом месте проходит пучок сосудов и нервов, идущих к яичку – так называемый семенной канатик. Развитие грыжи нарушает работу семенного канатика, что сказывается на функции яичка. При длительном существовании большой паховой грыжи наступает атрофия яичка, может наступить бесплодие, нарушение эрекции.
У женщин паховые грыжи встречаются в восемь раз реже, чем у мужчин, но они не менее опасны. Прежде всего, у женщин встречаются так называемые “бедренные” формы паховых грыж (Рис. 3). Бедренные грыжи обычно не бывают большого размера, но, несмотря на это, очень часто ущемляются. У женщин, при ущемлении грыжи, в нее могут попасть придатки матки. В этой ситуации удаление яичника и маточной трубы неизбежно, что существенно нарушит репродуктивные возможности.
3). Бедренные грыжи обычно не бывают большого размера, но, несмотря на это, очень часто ущемляются. У женщин, при ущемлении грыжи, в нее могут попасть придатки матки. В этой ситуации удаление яичника и маточной трубы неизбежно, что существенно нарушит репродуктивные возможности.
Рис. 3. Бедренная грыжа
Данный обзор паховых грыж и их осложнений, надеемся, уже убедил читателя в необходимости лечения до развития осложнений. К счастью, на сегодняшний день лечение паховых грыж достаточно хорошо отработано. Единственным способом лечения является та или иная хирургическая операция. Консервативных (безоперационных) способов лечения грыж не существует. Часто приходится слышать о ношении бандажа, как варианте лечения грыжи. Это неверно – бандаж не лечит грыжу. Он лишь немного уменьшает вероятность развития ущемления.
Вот уже более 20 лет во всем мире основным способом лечения грыж живота является закрытие грыжевого дефекта с помощью специальных синтетических материалов.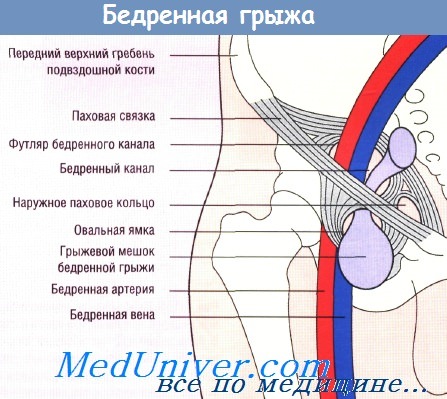 При паховой грыже такой протез-сетку можно вшить через разрез в области грыжи – так называемая “открытая” операция, а можно поставить “заплатку” изнутри брюшной полости методом лапароскопии, через проколы (Рис.4).
При паховой грыже такой протез-сетку можно вшить через разрез в области грыжи – так называемая “открытая” операция, а можно поставить “заплатку” изнутри брюшной полости методом лапароскопии, через проколы (Рис.4).
Рис. 4. Открытая и эндоскопическая операция грыжесечения
После выполнения любой операции при паховой грыже необходимо время, чтобы ткани в области операции срослись и приобрели прочность. Так что физические нагрузки допустимы только через 2,5-3 месяца.
Теперь собственно о том, почему свой выбор лечебного учреждения стоит остановить на Клиниках СамГМУ:
1. Мы несколько десятилетий лечили пациентов с паховыми и другими грыжами, как ученые, изучали эту проблему, разрабатывали отдельные технические моменты, на ряд разработок получили патенты и удостоверения о рацпредложениях.
2. Мы можем предложить весь спектр способов операций и обоснованно рекомендовать самый оптимальный для конкретного пациента.
3. В нашей клинике работают урологи. Длительное сотрудничество с ними позволило выработать самый бережный подход к органам мошонки. В нашей клинике разработан и запатентован способ операции паховой грыжи, позволяющий минимизировать риск развития бесплодия у мужчин.
Длительное сотрудничество с ними позволило выработать самый бережный подход к органам мошонки. В нашей клинике разработан и запатентован способ операции паховой грыжи, позволяющий минимизировать риск развития бесплодия у мужчин.
4. Длительный стаж эндоскопической хирургии и тесное сотрудничество с гинекологами позволили разработать максимально бережный вариант операции, применительно к придаткам матки, которые могут оказаться в паховой грыже.
Подобное сочетание знаний и умений выгодно отличает Клиники от других учреждений Самарской области. Записаться на консультативный прием к хирургу по вопросу лечения грыж брюшной стенки можно по телефону регистратуры: +7 (846) 955-01-56.
Предварительно согласовать удобное для Вас время приема можно с нашими специалистами:
Врач-хирург Алиев Васиф Гусейнович +7 927 767-82-00
Виды грыж – БУ «Больница скорой медицинской помощи» Минздрава Чувашии
ПАХОВАЯ ГРЫЖА
Частота. По частоте паховые грыжи занимают первое место, составляя от 66, 8 до 90% от общего количества больных, страдающих грыжами. Паховые грыжи чаще встречаются у мужчин (10:1). Грыжа может возникнуть в любом возрасте, но пик заболеваемости падает на третье-четвертое десятилетие.
По частоте паховые грыжи занимают первое место, составляя от 66, 8 до 90% от общего количества больных, страдающих грыжами. Паховые грыжи чаще встречаются у мужчин (10:1). Грыжа может возникнуть в любом возрасте, но пик заболеваемости падает на третье-четвертое десятилетие.
Диагностика. Больной отмечает образование опухоли в паховой области, боль при кашле, физической нагрузке. Постепенно опухолевидное образование увеличивается, спускается в мошонку, вызывая ее деформацию. В положении лежа содержимое грыжевого мешка обычно легко вправляется. При работе, движении грыжа причиняет неудобство.
Лечение. Обнаружение паховой грыжи является показанием к хирургическому лечению. Чем раньше произведена операция, тем лучше отдаленные результаты и меньше процент рецидивов. Плановое грыжесечение избавляет больного от опасности ущемления и экстренной операции. Консервативное лечение в виде ношения бандажа может быть проведено в исключительных случаях, когда имеются веские противопоказания к хирургическому лечению.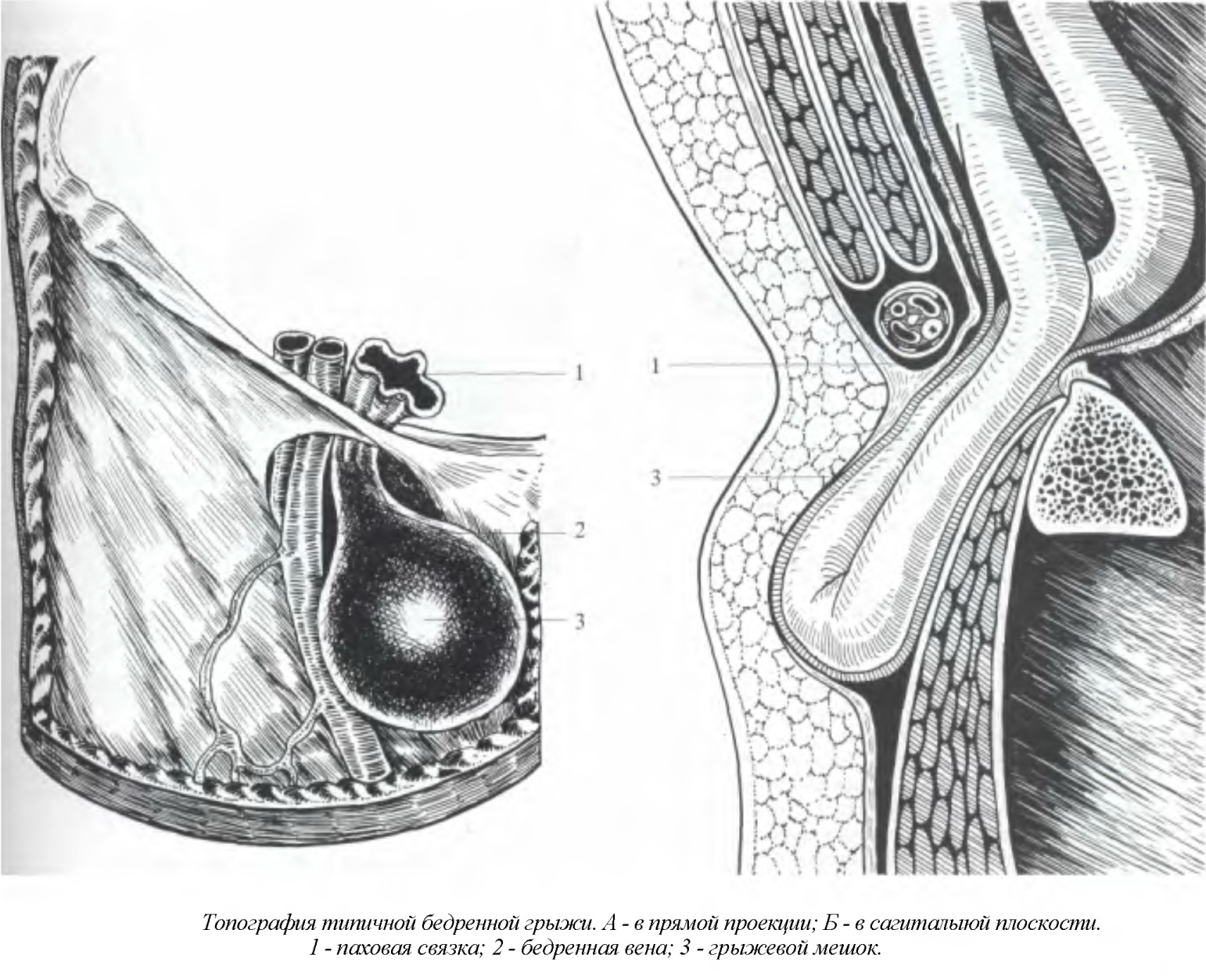 Специальной подготовки к операции обычно не требуется.
Специальной подготовки к операции обычно не требуется.
После выписки из стационара физическая нагрузка должна увеличиваться постепенно. Больному следует заниматься лечебной физкультурой, особенно упражнениями, направленными на укрепление мышц брюшной полости и связочного аппарата паховой области.
БЕДРЕННАЯ ГРЫЖА
Частота. Бедренные грыжи занимают второе место после паховых, составляя от 5, 3 до 16, 9% от всего числа грыж брюшной стенки. Почти в 80% бедренные грыжи встречаются вдвое чаще, чем левосторонние; двусторонние бедренные грыжи чаще наблюдаются в пожилом возрасте. Бедренная грыжа может сочетаться с паховой или другими видами грыж.
Диагностика. Больные с бедренными грыжами предъявляют жалобы на боль внизу живота и паховой области. Боль усиливается при физическом напряжении, натуживании, длительной ходьбе. Возникают дисепсические расстройства. При сращении сальника с грыжевым мешком возникает симптом «натянутой струны» – боль усиливается при полном выпрямлении туловища и значительно уменьшается при полусогнутом положении тела.
Лечение. Больные с бедренными грыжами нуждаются в хирургическом лечении. В связи с частыми осложнениями показания к операции следует ставить при бедренной грыже широко. Противопоказания такие же, как и при грыжах других локализаций.
ГРЫЖИ БЕЛОЙ ЛИНИИ ЖИВОТА
Белая линия живота образуется за счет перекрещивания пучков широких мышц живота и тянется от мечевидного отростка до симфиза соответственно срединной линии тела. По локализации различают грыжи надчревные, околопупочные, подчревные. (фото: http://ozhkt.com)
Частота. Наиболее часто встречаются надчревные грыжи – они составляют 81, 5%, околопупочные – 15%. У мужчин грыжи белой линии наблюдаются в 94, 4% случаев, у женщин – только в 5, 6%. Значительно чаще страдают лица молодого и среднего возраста.
Диагностика. В ряде случаев грыжи могут протекать бессимптомно и обнаруживаться только при профилактических осмотрах. Жалобы больных сводятся к болевым ощущениям в области выпячивания, которые усиливаются при физической работе, при напряжении и ощупывании грыжевого образования. У ряда больных отмечается тошнота, отрыжка, изжога, тяжесть в подложечной области. При скрытой надчревной грыже белой линии живота грыжевое выпячивание заходит только в толщу белой линии, не проникая на переднюю стенку. Больные жалуются на сильную боль в месте локализации грыжи, однако пальпаторно патологии обнаружить не удается. Ущемления грыж белой линии наблюдаются в 4, 5% случаев от всего количества ущемленных грыж.
Больные с ущемленной грыжей белой линии раньше обращаются за медицинской помощью, что обусловлено резкой болезненностью в связи с узкими и ригидными грыжевыми воротами.
Лечение. Радикальное излечение грыж белой линии возможно только хирургическим путем. Показания к операции во многом определяются жалобами больного. У больных с бессимптомными невправимыми грыжами с операцией можно не спешить. Часто возникающая боль, случаи ущемления грыжи являются показанием к хирургическому лечению. Противопоказания к хирургической операции такие же, как при других видах брюшных грыж.
ПУПОЧНАЯ ГРЫЖА
Частота пупочных грыж составляет 2-3% от всех наружных грыж живота. Почти в 80% страдают женщины старше 40 лет. Пупочные грыжи могут ущемляться. Из общего количества ущемленных грыж от 4 до 6, 7% составляют ущемленные пупочные грыжи.
Диагностика. Небольшие вправимые пупочные грыжи могут протекать бессимптомно. Иногда первые жалобы появляются при ущемлении грыжи. При больших грыжах возникают болевые ощущения в области пупка, которые могут усиливаться после еды и физических усилий, появляется запор. При ущемлении в зависимости от содержимого грыжевого мешка развивается соответствующая клиническая картина, чаще всего кишечной непроходимости.
Лечение. С операцией можно не спешить при небольших, бессимптомных, свободных грыжах. Хирургическому лечению подлежат грыжи, склонные к ущемлению, невправимые грыжи, сопровождающиеся клинической симптоматикой. Экстренные показания возникают при ущемленных грыжах. Операция противопоказана при огромных пупочных грыжах у больных, страдающих легочной и сердечной недостаточностью, так как вправление содержимого грыжевого мешка может привести к ещё большим нарушениям функции этих органов.
ПОСЛЕОПЕРАЦИОННАЯ ГРЫЖА
Частота. Наиболее часто грыжа бывает после верхних срединных лапаротомий, косых разрезов в правом подреберье и правой подвздошной области, т. е. после операций по поводу холецистита и аппендицита.
Этиология. Послеоперационные грыжи наиболее часто образуются после хирургических вмешательств, осложненных нагноением, длительной тампонадой и дренированием. Истощение, авитаминоз, гипопротеинемия, повышение внутрибрюшного давления в результате пареза кишечника, кашля и т.д. также способствуют образованию послеоперационных грыж.
Лечение. Противопоказания к операции такие же, как при грыжах иной локализации.
У больных с послеоперационными грыжами пожилого и старческого возраста необходима предоперационная подготовка сердечно-сосудистой и дыхательной систем. Больные с большими грыжами требуют специальной подготовки. За несколько дней до операции больных укладывают в постель с приподнятым ножным концом. Содержимое грыжевого мешка вправляют в брюшную полость и удерживают с помощью бандажа. Подобная методика позволяет предотвратить в послеоперационном периоде развитие тяжелой легочно-сердечной недостаточности.
цены на консультацию и лечение грыж, запись на прием к герниологу в Клинике №1
ГРЫЖИ ЖИВОТА
Грыжа – это перемещение органов брюшной полости через врожденные или приобретенные отверстия – «слабые места» в брюшной стенке под кожу или в соседние полости. Грыжи являются одним из наиболее распространенных хирургических заболеваний и встречаются в нашей стране у 7-8% мужчин и у 2,5-3% женщин (т.е. у 1,5 млн. человек в России). Причем грыжевое выпячивание может появиться в любом возрасте, как у новорожденного, так и у пожилого человека.
В брюшной стенке каждого человека уже с момента рождения имеются «слабые» или неполноценные места (паховый канал, пупок, апоневроз белой линии живота), через которые, при определенном стечении обстоятельств, под кожу могут выпячиваться внутренние органы, и появляется грыжа. Основной причиной грыжи является существование патологически возникшего или патологически расширившегося отверстия в брюшной стенке (грыжевые ворота).
Название той или иной грыжи указывает на их локализацию (паховые, бедренные, пупочные, диафрагмальные, полулунной линии и др.) При этом, размеры и формы грыжи бывают самые разнообразные. Грыжи бывают врожденными и приобретенными. В зависимости от механизма возникновения выделяют травматические, послеоперационные грыжи.
Записаться на прием к специалисту, без очередей, в удобное время
+7 (495) 641-06-06
Записаться
Основным проявлением данного заболевания является появление мягкоэластического выпячивания или уплотнения в паховой, пупочной или какой-то другой области брюшной стенки. На начальном этапе заболевания грыжа свободно и безболезненно вправляется в брюшную полость. В большинстве случаев начальные стадии болезни протекают бессимптомно и пациентов беспокоят лишь косметические недостатки, однако с течением времени появляются неприятные ощущения в области грыжевого выпячивания, боли различной интенсивности, которые чаще всего возникают при физической нагрузке, ходьбе или занятиях спортом. Болевой синдром может наблюдаться и в покое при невправимых грыжах. Боли чаще всего локализуются в области грыжевого выпячивания, могут отдавать в крестец, низ живота.
Также пациенты предъявляют жалобы на дискомфорт и постоянные тягостные ощущения в области грыжевого выпячивания, снижение подвижности брюшной стенки, трудоспособности и общего самочувствия, тошноту, иногда рвоту. У больных с грыжами больших размеров возможно нарушение функции органов, находящихся в грыжевом мешке. Поэтому они могут жаловаться на хронические запоры, либо периодическое вздутие живота, отсутствие стула, нарушения мочеиспускания, проблемы с дыханием (при диафрагмальных грыжах).
В начале заболевания края грыжевых ворот эластичные, но затем за счет постоянной травматизации и образования рубцовой ткани становятся грубыми, ригидными. Наружная поверхность грыжевого мешка срастается с подкожной клетчаткой. Также происходит постоянная травматизация органов находящихся в грыжевом мешке, что ведет к образованию спаек и грыжа, в конечном итоге, перестает вправляться в брюшную полость (невправимая грыжа). Интенсивность формирования спаечного процесса напрямую зависит от размеров грыжевого выпячивания. Кроме этого к развитию сращений может приводить длительное ношение бандажа!
Спайки могут разделять грыжевой мешок на отдельные участки – камеры (многокамерная грыжа), причем содержимое камер может ущемляться изолированно друг от друга, что значительно затрудняет диагностику данного осложнения. Спаечный процесс значительно осложняет и удлиняет оперативное вмешательство.
Длительное существование грыжи ведет к ещё большему расширению грыжевых ворот, которые могут в 8-9 раз превышать норму и увеличению ее размеров, истончению окружающих мышечно-апоневротических образований. Чем дольше существует данное заболевание и больше размеры грыжи, тем выраженнее эти изменения.
Основной причиной возникновения грыжи является наследственная предрасположенность (врожденная недостаточность соединительной ткани). Именно поэтому грыжи очень часто сочетаются с варикозной болезнью нижних конечностей, плоскостопием, геморроем.
К предрасполагающим факторам относятся работа, связанная с поднятием и перемещением тяжестей, многократные или осложнённые роды, интенсивные занятия спортом, хронические запоры, хронические заболевания легких сопровождающиеся мучительным кашлем, урологические болезни при которых наблюдается затрудненное мочеиспускание, выраженное ожирение, истощение, оперативные вмешательства на органах брюшной полости, различные травмы, конституционные особенности организма больного.
Грыжи опасны развитием угрожающих жизни осложнений: ущемление, невправимость, кишечная непроходимость, нагноение (флегмона) грыжевого мешка, требующих экстренного оперативного лечения. Учитывая высокие риски развития указанных осложнений и еще более высокие риски экстренных оперативных вмешательств, лечение грыж необходимо начинать на ранних стадиях, для достижения максимальной эффективности и наилучшего косметического эффекта.
Единственным способом лечения грыж является хирургический!
Причем, последний этап операции различен при разных видах грыж.
Сегодня, в связи с широким внедрением новых технологий и последних достижений науки, применением современных пластических и шовных материалов значительно улучшились результаты оперативного лечения грыж: в специализированных центрах летальность после плановых операций по поводу грыж составляет 0,01%, рецидивы встречаются в менее 1% случаев, а послеоперационные осложнения развиваются лишь у 0,5-1% пациентов.
Записаться на прием к специалисту, без очередей, в удобное время
+7 (495) 641-06-06
Записаться
Паховая грыжа
Паховая грыжа по частоте занимает первое место. Паховые грыжи располагаются в паховом канале и гораздо чаще встречаются у мужчин. По своему происхождению паховые грыжи бывают врожденные и приобретенные. Врожденные грыжи часто сочетаются с другими болезнями – водянкой яичка, крипторхизмом, кистами семенного канатика. В зависимости от места выхождения (локализация грыжевых ворот) различают косые и прямые паховые грыжи. Иногда встречаются комбинированные грыжи, при которых в паховом канале одновременно обнаруживается 2 и более не связанных между собою грыжевых мешка.
На сегодняшний день существует несколько сотен способов пластики пахового канала местными тканями, которые носят исторический характер.
Пластика местными тканями заключается в многослойном пришивании мышц и апоневроза к паховой связке. Основными недостатками этого метода являются выраженный болевой синдром, длительный срок реабилитации (1,5-2 месяца). Болевой синдром ведет к ограничению движений, рефлекторным задержкам мочи и обострению сопутствующих заболеваний у пожилых больных. Такое сшивание тканей ведет к нарушению кровоснабжения мышц, апоневроза, фасций и, как следствие, к снижению прочности созданной анатомической конструкции. Число рецидивов (повторов) заболевания после применения натяжной герниопластики колеблется от 3% до 14% и зависит от правильности выбора метода операции, с учетом индивидуальных особенностей пациента, особенностей грыжевого выпячивания, функционального состояния тканей организма.
При грыжах средних и больших размеров, выраженной функциональной недостаточности мышечно-апоневротических тканей, рецидивных (повторных) грыжах такие методы герниопластики могут оказаться несостоятельными.
Сегодня «золотым стандартом» в лечении паховых грыж является «ненатяжная» герниопластика по Лихтенштейну (Lichtenstein), которая лишена вышеперечисленных недостатков и представляет собой выкраивание из синтетической сетки индивидуального по форме лоскута, который пришивается в виде заплаты к анатомически и функционально полноценным тканям организма специальной нерассасывающейся нитью. Данная методика может применяться при любых видах паховых грыж, вне зависимости от размеров, формы, а также возраста и пола пациента.
Пришитый без натяжения сетчатый имплант сразу же берет на себя механическую нагрузку, предохраняя линию швов от перерастяжения. С помощью данного метода лечения дефект в тканях организма ликвидируется навсегда! Число рецидивов (повторов) заболевания при данном способе не превышает 1%. Кроме этого, сетчатый протез укрепляет паховый и бедренный промежуток одновременно, тем самым предотвращая возникновение бедренной грыжи. Больные после «ненатяжной» герниопластики на следующий день после операции практически не нуждаются в приеме обезболивающих препаратов.
У женщин паховые грыжи встречаются гораздо реже, и в отличие от мужчин у них паховый промежуток более узкий, окружающие мышечно-апоневротические ткани крепче, отсутствует семенной канатик с его многочисленными элементами. Все это значительно упрощает задачу, стоящую перед оперирующим хирургом и именно поэтому у женщин в большинстве случаев может применяться пластика местными тканями.
Пупочные грыжи
При данном варианте грыж грыжевыми воротами является пупочное кольцо. Пупок – это втянутый рубец, который образуется после рождения и пересечения пуповины. В норме пупочное кольцо полностью закрыто. Под воздействием неблагоприятных предрасполагающих факторов пупочное кольцо может расширяться и тогда возникает пупочная грыжа.
Данный вид занимает третье место после паховых и послеоперационных грыж, гораздо чаще наблюдаются у женщин (основными предрасполагающими факторами являются беременность, ожирение, врожденные дефекты пупочной области).
Пупочные грыжи бывают врожденными и приобретенными, а также довольно часто сочетаются с другими видами грыжевых выпячиваний – параумбиликальными грыжами, диастазом прямых мышц живота. Грыжевые ворота обычно имеют округлую форму, их диаметр колеблется от 1 до 10см и более, поэтому пупочные грыжи могут достигать весьма больших размеров.
Особенностью данного вида грыж является значительно большая механическая нагрузка на область пластического закрытия дефекта по сравнению с другими видами грыж.
Выбор метода герниопластики зависит от длительности заболевания, размеров грыжи, наличия спаек между вышедшими органами и со стенкой грыжевого мешка.
Традиционная пластика местными тканями производится методами Сапежко и Мейо, предложенными более 100 лет назад, и заключающаяся в сшивании краев апоневроза в виде дупликатуры (то есть края перекрывают друг друга на 3-4 см как полы двубортного пиджака). Этот приём позволяет повысить надежность создаваемой анатомической конструкции. В большинстве случаев при данной операции приходится удалять пупок, а у больных с ожирением возможно удаление избыточного жирового фартука (абдоминопластика), что значительно повышает косметичность вмешательства.
Более надежным методом является ненатяжная герниопластика с использованием синтетического сетчатого импланта. Такая операция обеспечивает достаточную прочность брюшной стенке, поскольку в результате ее дефект мягких тканей замещается крепким неподатливым полипропиленовым сетчатым протезом. Ненатяжная герниопластика с успехом выполняется с применением любых видов анестезии, при всех видах и размерах пупочных грыж.
Записаться на прием к специалисту, без очередей, в удобное время
+7 (495) 641-06-06
Записаться
Бедренные грыжи
Бедренная грыжа – опухолевидное выпячивание, образующееся при выходе петель кишечника и сальника за пределы брюшной полости через бедренное кольцо. Бедренные грыжи проявляются наличием мешковидного выпячивания в области бедренного треугольника в вертикальном положении тела, болью; при ущемлении грыжи возможно развитие кишечной непроходимости. Бедренная грыжа распознается в ходе осмотра хирурга и проведения дополнительной диагностики – УЗИ грыжевого выпячивания, ирригоскопии, герниографии, УЗИ малого таза и мочевого пузыря. При выявлении дефекта производится операция грыжесечения (герниопластики).
В абдоминальной хирургии (оперативной гастроэнтерологии) бедренные грыжи встречается в 5-8% случаев от общего числа грыж живота. Бедренная грыжа чаще развивается у женщин (соотношение с мужчинами 4:l) ввиду анатомических особенностей строения таза и у детей первого года жизни вследствие физиологической слабости соединительной ткани брюшной стенки. Бедренная грыжа образуется в результате выхода органов брюшной полости (большого сальника, петель кишечника) за пределы брюшной стенки через патологический бедренный канал. Бедренные грыжи имеют коварное течение и довольно часто ущемляются.
Компоненты бедренной грыжи представлены грыжевыми воротами, грыжевым мешком и грыжевым содержимым. Воротами бедренной грыжи служит бедренный канал – патологический ход в мышечно-фасциальном пространстве бедренного треугольника. Бедренный канал имеет внутреннее отверстие (бедренное кольцо), наружное отверстие (овальную ямку) и стенки, образованные паховой связкой, широкой фасцией бедра, стенкой бедренной вены. Бедренный канал длиной 2-3 см идет в вертикальном направлении.
Грыжевой мешок бедренной грыжи образован предбрюшинной клетчаткой, поперечной фасцией, клетчаткой сосудистой лакуны, решетчатой фасцией. Грыжевым содержимым мешка при бедренной грыже обычно служат большой сальник и петли тонкой кишки, реже – толстая кишка (аппендикс и слепая кишка – справа, сигмовидная – слева), мочевой пузырь, яичник с маточной трубой – у женщин, яичко – у мужчин.
Причины образования бедренной грыжи
Анатомо-физиологическими предпосылками образования бедренной грыжи являются факторы, приводящие к ослаблению брюшной стенки: быстрая потеря веса, травмы брюшной стенки, многочисленные беременности, наследственная слабость брюшной стенки у детей до года, постоперационные рубцы, нарушение иннервации брюшной стенки, вывихи бедра (в т. ч.врожденные).
К непосредственным производящим факторам относят ситуации, связанные с повышением внутрибрюшного давления: физическое усилие, затрудненное мочеиспускание, упорный кашель, запоры, затяжные роды и т. д. Эти факторы могут воздействовать как однократно (например, подъем тяжести), так и длительно (длительный кашель при коклюше, хроническом бронхите).
Классификация бедренных грыж
По локализации бедренные грыжи могут быть двусторонними и односторонними. В соответствии с клиникой бедренные грыжи делятся на вправимые, невправимые и ущемленные. При вправимых дефектах содержимое грыжевого мешка легко возвращается в брюшную полость. Невправимые бедренные грыжи могут быть вправлены только частично или совсем не поддаются вправлению в брюшную полость. Ущемленные бедренные грыжи характеризуются внезапно возникшим сдавлением элементов грыжевого содержимого грыжевыми воротами. При ущемлении бедренной грыжи могут развиться опасные состояния: острая кишечная непроходимость, некроз или гангрена кишки, перитонит.
В зависимости от места формирования бедренного канала различают грыжу сосудистой лакуны (латеральную, внутривлагалищную, тотальную) и грыжу мышечной лакуны (грыжу Гассельбаха).
В процессе формирования бедренной грыжи выделяют три стадии: начальную, неполную и полную. В начальной стадии грыжевой мешок расположен за пределами внутреннего бедренного кольца. На этой стадии бедренная грыжа трудно различима клинически, однако может сопровождаться пристеночным (рихтеровским) ущемлением. При неполной (канальной) стадии грыжевое выпячивание находится внутри бедренного канала, в границах поверхностной фасции. Полная стадия характеризуется выходом грыжи из бедренного канала в подкожную клетчатку бедра, иногда – в половую губу у женщин или мошонку у мужчин. Обычно бедренная грыжа диагностируется уже в полной стадии.
Симптомы бедренной грыжи
В начальной и неполной стадии бедренная грыжа проявляется дискомфортом в паховой области или нижних отделах живота, которые усиливаются при ходьбе, беге и другой физической активности. Иногда в этих стадиях бедренная грыжа протекает бессимптомно и впервые проявляется только в связи с пристеночным ущемлением.
Полная бедренная грыжа характеризуется появлением видимого грыжевого выпячивания в пахово-бедренной складке. Грыжевое выпячивание, как правило, имеет небольшие размеры, гладкую поверхность, полусферическую форму; располагается под паховой складкой. Грыжевое выпячивание появляется в положении стоя или при натуживании; после вправления исчезает, что сопровождается характерным урчанием.
При наличии в грыжевом мешке петель кишечника во время перкуссии определяется тимпанит. Важным дифференциально-диагностическим критерием вправимой бедренной грыжи служит положительный симптом кашлевого толчка. В редких случаях при бедренной грыже может возникать отек нижней конечности на соответствующей стороне, обусловленный сдавлением бедренной вены, ощущение «ползания мурашек» и онемения. При попадании в грыжевой мешок мочевого пузыря развиваются дизурические расстройства.
К осложнениям бедренной грыжи относят ее воспаление и ущемление, копростаз. Воспаление бедренной грыжи может протекать по серозному и гнойному типу. Обычно сначала воспаляется грыжевое содержимое (аппендикс, кишка, придатки матки и т. д.), реже воспаление переходит на грыжевой мешок с кожных покровов. Воспаленная бедренная грыжа становится отечной, возникает гиперемия кожи, усиливаются боли, повышается температура тела. В отдельных случаях развивается перитонит.
При ущемленной бедренной грыже развивается острое нарушение кровоснабжения и иннервации органов, составляющих грыжевое содержимое. При этом грыжа увеличивается в размерах, становится невправляемой, плотной, резко болезненной при пальпации. Возникают сильные боли в области ущемления или во всем животе, развивается задержка стула и газов. Длительное ущемление бедренной грыжи может привести к некрозу органов и развитию кишечной непроходимости. В этом случае появляется икота, тошнота, повторная рвота, схваткообразные боли.
Диагностика бедренной грыжи
Отсутствие ярких проявлений в начальных стадиях заболевания затрудняет раннюю диагностику бедренной грыжи. При распознавании бедренной грыжи учитывается типичная симптоматика (наличие сферического выпячивания в области бедренного треугольника в вертикальном положении и вправимость в положении лежа, симптом кашлевого толчка и др.), аускультативные данные (выслушивание перистальтических шумов), перкуторное определение тимпанита и др. В ходе пальпации грыжевого мешка можно определить характер его содержимого, уточнить размеры грыжевого канала и вправляемость бедренной грыжи.
Бедренную грыжу в процессе диагностики дифференцируют от паховой грыжи, липомы, лимфаденита, натечного абсцесса, варикозно расширенных вен, тромбофлебита, аневризмы бедренной артерии, метастазов злокачественных новообразований.
Для определения содержимого грыжевого мешка проводится ультразвуковое сканирование грыжевого выпячивания, ирригоскопия, УЗИ мочевого пузыря и малого таза.
Лечение бедренной грыжи
Консервативные подходы к лечению бедренной грыжи отсутствуют; при выявлении заболевания показано хирургическое вмешательство – грыжесечение с пластикой дефекта (герниопластика).
В хирургии разработано множество способов и модификаций оперативных вмешательств, которые в зависимости от используемого доступа делятся на паховые (способ Руджи, Парлавеччио) и бедренные (способ Бассини, Локвуда, Герцена и др.), а по способу закрытия грыжевых ворот могут быть простыми и пластическими.
Операция при бедренной грыже предполагает вскрытие грыжевого мешка, осмотр его содержимого, при необходимости – резекцию измененного сальника, вправление грыжевого содержимого в брюшную полость, перевязку и иссечение грыжевого мешка и пластику грыжевого канала. Герниопластика может производиться с использованием собственных тканей пациента или синтетических материалов (полимерных сеток).
При ущемленной бедренной грыже может потребоваться выполнение срединной лапаротомии с резекцией нежизнеспособного участка кишечника.
Прогноз и профилактика бедренной грыжи
В большинстве случаев при неущемленной бедренной грыже прогноз хороший. Наибольшее количество рецидивов отмечается при бедренных способах грыжесечения. При отсутствии лечения может сформироваться невправимая бедренная грыжа, в 82—88% случаев возникает ущемление.
Профилактика развития бедренной грыжи состоит в укреплении мышц передней брюшной стенки, ограничении физических нагрузок, ношение бандажа в течение беременности, правильном питании, устранении надсадного кашля. Предотвратить жизнеугрожающие осложнения позволяет как можно более раннее радикальное лечение бедренной грыжи.
Послеоперационные грыжи
Данный вид грыж образуется после различных операций на органах брюшной полости. Чем больше рана и длиннее послеоперационный шов, – тем выше вероятность развития грыжевого выпячивания. Образовавшийся после первичной операции рубец подвержен целому ряду воздействий давления и тяги (внутрибрюшное давление, сокращение мышц брюшного пресса). В тех случаях, когда он не справляется с нагрузкой, тогда возникает грыжа.
Обычно послеоперационная грыжа формируется через 1-2 года после проведения первого оперативного вмешательства. Грыжа существенно снижает качество жизни больного, принося иногда больше страданий, чем сама болезнь, по поводу которой выполнялось оперативное вмешательство. Послеоперационные грыжи весьма разнообразны по форме и размерам грыжевых ворот, характеру изменений анатомических изменений мышц, апоневрозов, фасций передней брюшной стенки.
Предрасполагающими факторами для образования послеоперационной грыжи являются нагноение, воспаление операционной раны, чрезмерная физическая нагрузка на неокрепший рубец сразу после выписки из клиники, технические ошибки, допущенные хирургом в ходе первичной операции, снижение регенераторных способностей и защитных сил организма (пониженный иммунитет). Такие явления в послеоперационном периоде, как сильный кашель, рвота, а также запоры – плохим образом сказываются на неокрепшем рубце.
Чаще всего данный вид грыж возникает у пациентов с избыточным весом, особенно у женщин, поскольку для них характерна наследственная функциональная недостаточность поддерживающей ткани. Отягощающим фактором у больных с послеоперационными вентральными грыжами является наличие в рубцовых тканях очагов дремлющей инфекции (старый шовный материал). Кроме того, после первой операции органы брюшной полости часто интимно прирастают к послеоперационному рубцу, что значительно затрудняет работу хирурга. При грыжах средних и больших размеров операция проводится только под общей анестезией, поскольку необходимо максимально расслабить больного и произвести тщательную ревизию органов живота с рассечением спаек имеющихся в грыжевом мешке и брюшной полости.
Если дефект не очень велик и изменения окружающих мышц незначительны – можно выполнить пластику местными тканями. При этом рубцово-измененные края грыжевых ворот экономно иссекаются вместе со старым шовным материалом, представляющим собой дремлющий очаг инфекции. Основным недостатком подобных операций является большая травматичность и высокий процент рецидива заболевания (10-20%). Причем, размеры повторно образующейся грыжи значительно превышают размеры первичной.
В последние годы предпочтение отдается пластике с использованием синтетического сетчатого протеза, в том числе, – лапароскопическим методом. Преимуществом таких вмешательств является высокая надежность, меньшая травматичность, короткие сроки послеоперационной реабилитации, высокое качество жизни больных в послеоперационном периоде.
При первом варианте лапароскопической операции края грыжевых ворот просто сшиваются между собой, а затем сверху, укрывая шов, пришивается полипропиленовая сетка. При втором варианте – сетчатый эндопротез располагается и фиксируется под мышцами передней брюшной стенки.
В обоих случаях сетка прикрепляется к малоизмененным тканям и берет на себя основную механическую нагрузку, предупреждая прорезывания швов и расхождение сшитых мышечно-апоневротических тканей. После применения данного варианта герниопластики количество рецидивов не превышает 2-5%.
Поэтому сегодня ненатяжная пластика с использованием синтетических сетчатых имплантов является операцией выбора у больных с послеоперационными вентральными грыжами!
Наглядное руководство по различным типам грыж
Грыжи часто выглядят как выпуклость или припухлость под кожей. Есть много разных типов грыж. В большинстве случаев они несерьезны, но некоторые грыжи требуют хирургического вмешательства.
Грыжа возникает, когда часть внутреннего органа проталкивается через мышцу или ткань в ее нормальном месте. Грыжи могут быть результатом слабых мышц или повышения давления внутри тела.
В этой статье мы рассмотрим несколько различных типов грыж.Он изучит их внешний вид и симптомы, а также обсудит варианты хирургического вмешательства и лечения в домашних условиях.
Пупочные грыжи возникают, когда часть кишечника проталкивается через мышцы живота в пупок. Они часто встречаются у младенцев.
Внешний вид
Люди с пупочными грыжами могут заметить:
- мягкую выпуклость на пупке или вокруг нее
- покраснение кожи или небольшую язвочку вокруг больших пупочных грыж
Симптомы
Пупочные грыжи часто не вызывают симптомов.Однако некоторые люди могут испытывать легкую боль в месте грыжи.
Пупочные грыжи, как правило, не представляют серьезной опасности. Часто они настолько малы, что человек даже не подозревает, что они у них есть.
Варианты лечения
Маленькие безболезненные пупочные грыжи не требуют хирургического лечения. Однако пупочные грыжи, вызывающие симптомы, могут потребовать хирургического вмешательства.
Многие пупочные грыжи у младенцев закрываются самостоятельно к возрасту 3–4 лет.
Узнайте больше о пупочных грыжах здесь.
Грыжа пищеводного отверстия диафрагмы возникает, когда часть желудка или другой ткани брюшной полости скользит вверх в середину грудной клетки через перерыв. Перерыв – это отверстие в диафрагме, мышечной стенке, отделяющей грудную полость от брюшной полости.
Внешний вид
Хиатальные грыжи не имеют внешнего вида. Они видны только на рентгеновском снимке или другом изображении, таком как эндоскопия или глотание с барием.
Симптомы
Большинство грыж пищеводного отверстия диафрагмы не вызывают симптомов.Однако некоторые люди могут испытывать следующее:
- нечеткий абдоминальный дискомфорт
- изжога или рефлюкс
- боль при приеме пищи или глотании
Варианты лечения
Если грыжа пищеводного отверстия диафрагмы не вызывает симптомов, лечение не требуется.
В тяжелых случаях неконтролируемого рефлюкса или боли может потребоваться хирургическое лечение грыжи.
Лечение грыжи пищеводного отверстия диафрагмы включает контроль сопутствующих симптомов. Это часто может заключаться в устранении изжоги или рефлюкса или изменении определенных поведенческих привычек.
Узнайте больше о грыжах пищеводного отверстия диафрагмы здесь.
Паховые грыжи – одна из самых распространенных грыж брюшной стенки. Они могут встречаться как у женщин, так и у мужчин.
Паховая грыжа возникает, когда жировая ткань или тонкая петля кишечника выпячиваются через паховый канал в пах. Это может произойти при рождении, но к распространенным факторам риска относятся:
Внешний вид
Грыжа будет выглядеть как выпуклость или шишка в мошонке или паховой области. Стоя или надавливая с силой, выпуклость часто становится более заметной.
Для появления выпуклости обычно требуется время, но она может образоваться внезапно после кашля, подъема тяжестей, напряжения, сгибания или смеха.
Симптомы
У трети людей симптомы отсутствуют. Однако симптомы могут выглядеть следующим образом:
- припухлость
- ощущение тяжести или тянущего ощущения в месте расположения грыжи
- боль или дискомфорт при кашле, физических упражнениях или посещении туалета
Если возникает боль, она часто усиливается. день и улучшаются, когда человек лежит.
Варианты лечения
Единственное лекарство от паховой грыжи – хирургическое вмешательство.
Так как риск возникновения неотложных состояний, связанных с грыжей, невелик, человек может подождать, чтобы начать лечение грыжи, когда появятся симптомы. Даже в этом случае примерно 70% людей с небольшими симптомами или без них нуждаются в операции в течение 5 лет.
Узнайте больше о паховых грыжах здесь.
Бедренные грыжи – один из самых серьезных видов грыж. Они возникают, когда ткань или часть кишечника скользят через слабую мышечную стенку в бедренный канал на внутренней стороне бедра или в паху.
Эти типы грыж встречаются реже и составляют 3% от всех грыж.
Внешний вид
Бедренная грыжа выглядит как шишка в паховой области. Меньшие не всегда видны. Большие грыжи в этой области более заметны в виде выпуклости рядом с верхней частью бедра в паховой области или прямо перед бедром.
Кожа вокруг грыжи может покраснеть.
Симптомы
Бедренная грыжа может болеть во время подъема тяжестей или действий, требующих напряжения.
Иногда боль поражает только верхнюю часть бедра, но может поражать весь живот, а иногда даже бедро. Это может ощущаться как тупая, острая или даже пульсирующая боль.
Варианты лечения
Человеку, у которого появляется новая шишка или шишка в паховой области или на внутренней стороне бедра, следует проконсультироваться с врачом.
Лечение бедренной грыжи – это всегда операция.
Узнайте больше о бедренных грыжах здесь.
Эпигастральные грыжи встречаются довольно часто. Обычно они несерьезные.
Эпигастральные грыжи возникают между нижней частью грудной клетки и пупком.
Эти типы грыж обычно содержат жировую ткань, а не часть кишечника.
Внешний вид
Эпигастральная грыжа выглядит как небольшая выпуклость. Это становится более заметным, когда человек напрягает мышцы живота при выполнении упражнений или подъеме тяжелых предметов. Выпуклость имеет тенденцию исчезать после того, как человек расслабит мышцы или ляжет.
Эпигастральные грыжи могут появиться при визуализирующих исследованиях при других заболеваниях.
Симптомы
Большинство эпигастральных грыж протекает бессимптомно.
Варианты лечения
Эпигастральные грыжи требуют хирургического вмешательства, когда они доставляют человеку дискомфорт.
Однако небольшая эпигастральная грыжа, не вызывающая никаких симптомов, может вообще не нуждаться в лечении.
Узнайте больше о эпигастральных грыжах здесь.
Послеоперационные грыжи могут возникнуть у 10–15% людей, перенесших какой-либо хирургический разрез брюшной полости. Этот тип грыжи может развиться сразу или через несколько месяцев или лет после операции.
Внешний вид
Человек с послеоперационной грыжей может заметить:
- выпуклость или припухлость в месте хирургического разреза или рядом с ним
- открытые язвы или покраснение кожи над грыжей
- рост грыжи после кашля и натуживания любого kind
В редких случаях человек может заметить, что из разреза торчат внутренние ткани, кишечник и другие органы.
Симптомы
Симптомы послеоперационных грыж включают:
- боль, усиливающуюся при кашле или натуживании
- болезненность или чувство давления в месте разреза
Варианты лечения
Человек должен обратиться к врачу:
- для усиления боли
- , если они не могут протолкнуть грыжу обратно в живот
- , если грыжа становится больше
В большинстве случаев хирургическое вмешательство является лучшим вариантом лечения послеоперационной грыжи.
Если симптомы не тяжелые или грыжа небольшая, человек может справиться с послеоперационной грыжей с осторожным ожиданием.
Спигелиевая грыжа – это редкий тип грыжи. Это случается, когда часть кишечника протыкает брюшную мышцу сбоку.
Чаще поражается мужчинам старше 50 лет.
Внешний вид
Спигелиевая грыжа может выглядеть как шишка рядом с пупком или под ним.
Симптомы
Спигелиевые грыжи не всегда вызывают симптомы.Однако некоторые люди могут испытывать:
- боль в месте грыжи
- трудности с посещением туалета
Варианты лечения
Многие врачи рекомендуют операцию для лечения спигелевой грыжи.
Узнайте больше о спигелевых грыжах здесь.
Мышечные грыжи возникают, когда мышца протыкает слизистую оболочку. Часто они возникают в ноге.
Они могут возникнуть в результате спортивных травм.
Внешний вид
Мышечные грыжи часто возникают между коленом и лодыжкой.Они могут выглядеть как одна или несколько шишек.
Симптомы
Некоторые мышечные грыжи протекают бессимптомно. Однако некоторые люди могут заметить:
- Отек в животе или ноге
- Боль, судороги или онемение в месте отека
Варианты лечения
Если мышечная грыжа возникла в результате травмы или травмы, она может уйти сам по себе. Некоторые люди могут обнаружить, что отдых и компрессия помогают выздоровлению.
Если грыжа рецидивирует или является врожденной, то есть она есть у человека от рождения, врачи могут порекомендовать операцию.
Грыжи часто требуют хирургического вмешательства для их полного удаления. Во многих случаях они несерьезны.
Однако человеку следует обратиться за неотложной помощью, если рядом с грыжей возникают следующие симптомы:
- сильная боль
- отек или покраснение кожи в месте грыжи
- лихорадка
- быстрый рост грыжи
- тошнота
- рвота
- запор
- вздутие живота
Грыжи также могут увеличиваться, если человек не обращается за лечением.
ущемленные грыжи
Если стенка, через которую выступает грыжа, закрывается, может возникнуть ущемленная грыжа. Это останавливает кровоток в кишечнике и требует немедленной медицинской помощи.
Симптомы ущемленной грыжи включают:
Узнайте больше о ущемленных грыжах здесь.
Есть много разных типов грыж. Они могут проявляться в виде комков под кожей, но многие из них протекают совершенно бессимптомно.
Если боль возникает в результате грыжи, человеку следует немедленно обратиться за медицинской помощью.В противном случае они рискуют получить инфекции или ущемленные грыжи.
Наглядное руководство по различным типам грыж
Грыжи часто выглядят как выпуклость или припухлость под кожей. Есть много разных типов грыж. В большинстве случаев они несерьезны, но некоторые грыжи требуют хирургического вмешательства.
Грыжа возникает, когда часть внутреннего органа проталкивается через мышцу или ткань в ее нормальном месте. Грыжи могут быть результатом слабых мышц или повышения давления внутри тела.
В этой статье мы рассмотрим несколько различных типов грыж. Он изучит их внешний вид и симптомы, а также обсудит варианты хирургического вмешательства и лечения в домашних условиях.
Пупочные грыжи возникают, когда часть кишечника проталкивается через мышцы живота в пупок. Они часто встречаются у младенцев.
Внешний вид
Люди с пупочными грыжами могут заметить:
- мягкую выпуклость на пупке или вокруг нее
- покраснение кожи или небольшую язвочку вокруг больших пупочных грыж
Симптомы
Пупочные грыжи часто не вызывают симптомов.Однако некоторые люди могут испытывать легкую боль в месте грыжи.
Пупочные грыжи, как правило, не представляют серьезной опасности. Часто они настолько малы, что человек даже не подозревает, что они у них есть.
Варианты лечения
Маленькие безболезненные пупочные грыжи не требуют хирургического лечения. Однако пупочные грыжи, вызывающие симптомы, могут потребовать хирургического вмешательства.
Многие пупочные грыжи у младенцев закрываются самостоятельно к возрасту 3–4 лет.
Узнайте больше о пупочных грыжах здесь.
Грыжа пищеводного отверстия диафрагмы возникает, когда часть желудка или другой ткани брюшной полости скользит вверх в середину грудной клетки через перерыв. Перерыв – это отверстие в диафрагме, мышечной стенке, отделяющей грудную полость от брюшной полости.
Внешний вид
Хиатальные грыжи не имеют внешнего вида. Они видны только на рентгеновском снимке или другом изображении, таком как эндоскопия или глотание с барием.
Симптомы
Большинство грыж пищеводного отверстия диафрагмы не вызывают симптомов.Однако некоторые люди могут испытывать следующее:
- нечеткий абдоминальный дискомфорт
- изжога или рефлюкс
- боль при приеме пищи или глотании
Варианты лечения
Если грыжа пищеводного отверстия диафрагмы не вызывает симптомов, лечение не требуется.
В тяжелых случаях неконтролируемого рефлюкса или боли может потребоваться хирургическое лечение грыжи.
Лечение грыжи пищеводного отверстия диафрагмы включает контроль сопутствующих симптомов. Это часто может заключаться в устранении изжоги или рефлюкса или изменении определенных поведенческих привычек.
Узнайте больше о грыжах пищеводного отверстия диафрагмы здесь.
Паховые грыжи – одна из самых распространенных грыж брюшной стенки. Они могут встречаться как у женщин, так и у мужчин.
Паховая грыжа возникает, когда жировая ткань или тонкая петля кишечника выпячиваются через паховый канал в пах. Это может произойти при рождении, но к распространенным факторам риска относятся:
Внешний вид
Грыжа будет выглядеть как выпуклость или шишка в мошонке или паховой области. Стоя или надавливая с силой, выпуклость часто становится более заметной.
Для появления выпуклости обычно требуется время, но она может образоваться внезапно после кашля, подъема тяжестей, напряжения, сгибания или смеха.
Симптомы
У трети людей симптомы отсутствуют. Однако симптомы могут выглядеть следующим образом:
- припухлость
- ощущение тяжести или тянущего ощущения в месте расположения грыжи
- боль или дискомфорт при кашле, физических упражнениях или посещении туалета
Если возникает боль, она часто усиливается. день и улучшаются, когда человек лежит.
Варианты лечения
Единственное лекарство от паховой грыжи – хирургическое вмешательство.
Так как риск возникновения неотложных состояний, связанных с грыжей, невелик, человек может подождать, чтобы начать лечение грыжи, когда появятся симптомы. Даже в этом случае примерно 70% людей с небольшими симптомами или без них нуждаются в операции в течение 5 лет.
Узнайте больше о паховых грыжах здесь.
Бедренные грыжи – один из самых серьезных видов грыж. Они возникают, когда ткань или часть кишечника скользят через слабую мышечную стенку в бедренный канал на внутренней стороне бедра или в паху.
Эти типы грыж встречаются реже и составляют 3% от всех грыж.
Внешний вид
Бедренная грыжа выглядит как шишка в паховой области. Меньшие не всегда видны. Большие грыжи в этой области более заметны в виде выпуклости рядом с верхней частью бедра в паховой области или прямо перед бедром.
Кожа вокруг грыжи может покраснеть.
Симптомы
Бедренная грыжа может болеть во время подъема тяжестей или действий, требующих напряжения.
Иногда боль поражает только верхнюю часть бедра, но может поражать весь живот, а иногда даже бедро. Это может ощущаться как тупая, острая или даже пульсирующая боль.
Варианты лечения
Человеку, у которого появляется новая шишка или шишка в паховой области или на внутренней стороне бедра, следует проконсультироваться с врачом.
Лечение бедренной грыжи – это всегда операция.
Узнайте больше о бедренных грыжах здесь.
Эпигастральные грыжи встречаются довольно часто. Обычно они несерьезные.
Эпигастральные грыжи возникают между нижней частью грудной клетки и пупком.
Эти типы грыж обычно содержат жировую ткань, а не часть кишечника.
Внешний вид
Эпигастральная грыжа выглядит как небольшая выпуклость. Это становится более заметным, когда человек напрягает мышцы живота при выполнении упражнений или подъеме тяжелых предметов. Выпуклость имеет тенденцию исчезать после того, как человек расслабит мышцы или ляжет.
Эпигастральные грыжи могут появиться при визуализирующих исследованиях при других заболеваниях.
Симптомы
Большинство эпигастральных грыж протекает бессимптомно.
Варианты лечения
Эпигастральные грыжи требуют хирургического вмешательства, когда они доставляют человеку дискомфорт.
Однако небольшая эпигастральная грыжа, не вызывающая никаких симптомов, может вообще не нуждаться в лечении.
Узнайте больше о эпигастральных грыжах здесь.
Послеоперационные грыжи могут возникнуть у 10–15% людей, перенесших какой-либо хирургический разрез брюшной полости. Этот тип грыжи может развиться сразу или через несколько месяцев или лет после операции.
Внешний вид
Человек с послеоперационной грыжей может заметить:
- выпуклость или припухлость в месте хирургического разреза или рядом с ним
- открытые язвы или покраснение кожи над грыжей
- рост грыжи после кашля и натуживания любого kind
В редких случаях человек может заметить, что из разреза торчат внутренние ткани, кишечник и другие органы.
Симптомы
Симптомы послеоперационных грыж включают:
- боль, усиливающуюся при кашле или натуживании
- болезненность или чувство давления в месте разреза
Варианты лечения
Человек должен обратиться к врачу:
- для усиления боли
- , если они не могут протолкнуть грыжу обратно в живот
- , если грыжа становится больше
В большинстве случаев хирургическое вмешательство является лучшим вариантом лечения послеоперационной грыжи.
Если симптомы не тяжелые или грыжа небольшая, человек может справиться с послеоперационной грыжей с осторожным ожиданием.
Спигелиевая грыжа – это редкий тип грыжи. Это случается, когда часть кишечника протыкает брюшную мышцу сбоку.
Чаще поражается мужчинам старше 50 лет.
Внешний вид
Спигелиевая грыжа может выглядеть как шишка рядом с пупком или под ним.
Симптомы
Спигелиевые грыжи не всегда вызывают симптомы.Однако некоторые люди могут испытывать:
- боль в месте грыжи
- трудности с посещением туалета
Варианты лечения
Многие врачи рекомендуют операцию для лечения спигелевой грыжи.
Узнайте больше о спигелевых грыжах здесь.
Мышечные грыжи возникают, когда мышца протыкает слизистую оболочку. Часто они возникают в ноге.
Они могут возникнуть в результате спортивных травм.
Внешний вид
Мышечные грыжи часто возникают между коленом и лодыжкой.Они могут выглядеть как одна или несколько шишек.
Симптомы
Некоторые мышечные грыжи протекают бессимптомно. Однако некоторые люди могут заметить:
- Отек в животе или ноге
- Боль, судороги или онемение в месте отека
Варианты лечения
Если мышечная грыжа возникла в результате травмы или травмы, она может уйти сам по себе. Некоторые люди могут обнаружить, что отдых и компрессия помогают выздоровлению.
Если грыжа рецидивирует или является врожденной, то есть она есть у человека от рождения, врачи могут порекомендовать операцию.
Грыжи часто требуют хирургического вмешательства для их полного удаления. Во многих случаях они несерьезны.
Однако человеку следует обратиться за неотложной помощью, если рядом с грыжей возникают следующие симптомы:
- сильная боль
- отек или покраснение кожи в месте грыжи
- лихорадка
- быстрый рост грыжи
- тошнота
- рвота
- запор
- вздутие живота
Грыжи также могут увеличиваться, если человек не обращается за лечением.
ущемленные грыжи
Если стенка, через которую выступает грыжа, закрывается, может возникнуть ущемленная грыжа. Это останавливает кровоток в кишечнике и требует немедленной медицинской помощи.
Симптомы ущемленной грыжи включают:
Узнайте больше о ущемленных грыжах здесь.
Есть много разных типов грыж. Они могут проявляться в виде комков под кожей, но многие из них протекают совершенно бессимптомно.
Если боль возникает в результате грыжи, человеку следует немедленно обратиться за медицинской помощью.В противном случае они рискуют получить инфекции или ущемленные грыжи.
Наглядное руководство по различным типам грыж
Грыжи часто выглядят как выпуклость или припухлость под кожей. Есть много разных типов грыж. В большинстве случаев они несерьезны, но некоторые грыжи требуют хирургического вмешательства.
Грыжа возникает, когда часть внутреннего органа проталкивается через мышцу или ткань в ее нормальном месте. Грыжи могут быть результатом слабых мышц или повышения давления внутри тела.
В этой статье мы рассмотрим несколько различных типов грыж. Он изучит их внешний вид и симптомы, а также обсудит варианты хирургического вмешательства и лечения в домашних условиях.
Пупочные грыжи возникают, когда часть кишечника проталкивается через мышцы живота в пупок. Они часто встречаются у младенцев.
Внешний вид
Люди с пупочными грыжами могут заметить:
- мягкую выпуклость на пупке или вокруг нее
- покраснение кожи или небольшую язвочку вокруг больших пупочных грыж
Симптомы
Пупочные грыжи часто не вызывают симптомов.Однако некоторые люди могут испытывать легкую боль в месте грыжи.
Пупочные грыжи, как правило, не представляют серьезной опасности. Часто они настолько малы, что человек даже не подозревает, что они у них есть.
Варианты лечения
Маленькие безболезненные пупочные грыжи не требуют хирургического лечения. Однако пупочные грыжи, вызывающие симптомы, могут потребовать хирургического вмешательства.
Многие пупочные грыжи у младенцев закрываются самостоятельно к возрасту 3–4 лет.
Узнайте больше о пупочных грыжах здесь.
Грыжа пищеводного отверстия диафрагмы возникает, когда часть желудка или другой ткани брюшной полости скользит вверх в середину грудной клетки через перерыв. Перерыв – это отверстие в диафрагме, мышечной стенке, отделяющей грудную полость от брюшной полости.
Внешний вид
Хиатальные грыжи не имеют внешнего вида. Они видны только на рентгеновском снимке или другом изображении, таком как эндоскопия или глотание с барием.
Симптомы
Большинство грыж пищеводного отверстия диафрагмы не вызывают симптомов.Однако некоторые люди могут испытывать следующее:
- нечеткий абдоминальный дискомфорт
- изжога или рефлюкс
- боль при приеме пищи или глотании
Варианты лечения
Если грыжа пищеводного отверстия диафрагмы не вызывает симптомов, лечение не требуется.
В тяжелых случаях неконтролируемого рефлюкса или боли может потребоваться хирургическое лечение грыжи.
Лечение грыжи пищеводного отверстия диафрагмы включает контроль сопутствующих симптомов. Это часто может заключаться в устранении изжоги или рефлюкса или изменении определенных поведенческих привычек.
Узнайте больше о грыжах пищеводного отверстия диафрагмы здесь.
Паховые грыжи – одна из самых распространенных грыж брюшной стенки. Они могут встречаться как у женщин, так и у мужчин.
Паховая грыжа возникает, когда жировая ткань или тонкая петля кишечника выпячиваются через паховый канал в пах. Это может произойти при рождении, но к распространенным факторам риска относятся:
Внешний вид
Грыжа будет выглядеть как выпуклость или шишка в мошонке или паховой области. Стоя или надавливая с силой, выпуклость часто становится более заметной.
Для появления выпуклости обычно требуется время, но она может образоваться внезапно после кашля, подъема тяжестей, напряжения, сгибания или смеха.
Симптомы
У трети людей симптомы отсутствуют. Однако симптомы могут выглядеть следующим образом:
- припухлость
- ощущение тяжести или тянущего ощущения в месте расположения грыжи
- боль или дискомфорт при кашле, физических упражнениях или посещении туалета
Если возникает боль, она часто усиливается. день и улучшаются, когда человек лежит.
Варианты лечения
Единственное лекарство от паховой грыжи – хирургическое вмешательство.
Так как риск возникновения неотложных состояний, связанных с грыжей, невелик, человек может подождать, чтобы начать лечение грыжи, когда появятся симптомы. Даже в этом случае примерно 70% людей с небольшими симптомами или без них нуждаются в операции в течение 5 лет.
Узнайте больше о паховых грыжах здесь.
Бедренные грыжи – один из самых серьезных видов грыж. Они возникают, когда ткань или часть кишечника скользят через слабую мышечную стенку в бедренный канал на внутренней стороне бедра или в паху.
Эти типы грыж встречаются реже и составляют 3% от всех грыж.
Внешний вид
Бедренная грыжа выглядит как шишка в паховой области. Меньшие не всегда видны. Большие грыжи в этой области более заметны в виде выпуклости рядом с верхней частью бедра в паховой области или прямо перед бедром.
Кожа вокруг грыжи может покраснеть.
Симптомы
Бедренная грыжа может болеть во время подъема тяжестей или действий, требующих напряжения.
Иногда боль поражает только верхнюю часть бедра, но может поражать весь живот, а иногда даже бедро. Это может ощущаться как тупая, острая или даже пульсирующая боль.
Варианты лечения
Человеку, у которого появляется новая шишка или шишка в паховой области или на внутренней стороне бедра, следует проконсультироваться с врачом.
Лечение бедренной грыжи – это всегда операция.
Узнайте больше о бедренных грыжах здесь.
Эпигастральные грыжи встречаются довольно часто. Обычно они несерьезные.
Эпигастральные грыжи возникают между нижней частью грудной клетки и пупком.
Эти типы грыж обычно содержат жировую ткань, а не часть кишечника.
Внешний вид
Эпигастральная грыжа выглядит как небольшая выпуклость. Это становится более заметным, когда человек напрягает мышцы живота при выполнении упражнений или подъеме тяжелых предметов. Выпуклость имеет тенденцию исчезать после того, как человек расслабит мышцы или ляжет.
Эпигастральные грыжи могут появиться при визуализирующих исследованиях при других заболеваниях.
Симптомы
Большинство эпигастральных грыж протекает бессимптомно.
Варианты лечения
Эпигастральные грыжи требуют хирургического вмешательства, когда они доставляют человеку дискомфорт.
Однако небольшая эпигастральная грыжа, не вызывающая никаких симптомов, может вообще не нуждаться в лечении.
Узнайте больше о эпигастральных грыжах здесь.
Послеоперационные грыжи могут возникнуть у 10–15% людей, перенесших какой-либо хирургический разрез брюшной полости. Этот тип грыжи может развиться сразу или через несколько месяцев или лет после операции.
Внешний вид
Человек с послеоперационной грыжей может заметить:
- выпуклость или припухлость в месте хирургического разреза или рядом с ним
- открытые язвы или покраснение кожи над грыжей
- рост грыжи после кашля и натуживания любого kind
В редких случаях человек может заметить, что из разреза торчат внутренние ткани, кишечник и другие органы.
Симптомы
Симптомы послеоперационных грыж включают:
- боль, усиливающуюся при кашле или натуживании
- болезненность или чувство давления в месте разреза
Варианты лечения
Человек должен обратиться к врачу:
- для усиления боли
- , если они не могут протолкнуть грыжу обратно в живот
- , если грыжа становится больше
В большинстве случаев хирургическое вмешательство является лучшим вариантом лечения послеоперационной грыжи.
Если симптомы не тяжелые или грыжа небольшая, человек может справиться с послеоперационной грыжей с осторожным ожиданием.
Спигелиевая грыжа – это редкий тип грыжи. Это случается, когда часть кишечника протыкает брюшную мышцу сбоку.
Чаще поражается мужчинам старше 50 лет.
Внешний вид
Спигелиевая грыжа может выглядеть как шишка рядом с пупком или под ним.
Симптомы
Спигелиевые грыжи не всегда вызывают симптомы.Однако некоторые люди могут испытывать:
- боль в месте грыжи
- трудности с посещением туалета
Варианты лечения
Многие врачи рекомендуют операцию для лечения спигелевой грыжи.
Узнайте больше о спигелевых грыжах здесь.
Мышечные грыжи возникают, когда мышца протыкает слизистую оболочку. Часто они возникают в ноге.
Они могут возникнуть в результате спортивных травм.
Внешний вид
Мышечные грыжи часто возникают между коленом и лодыжкой.Они могут выглядеть как одна или несколько шишек.
Симптомы
Некоторые мышечные грыжи протекают бессимптомно. Однако некоторые люди могут заметить:
- Отек в животе или ноге
- Боль, судороги или онемение в месте отека
Варианты лечения
Если мышечная грыжа возникла в результате травмы или травмы, она может уйти сам по себе. Некоторые люди могут обнаружить, что отдых и компрессия помогают выздоровлению.
Если грыжа рецидивирует или является врожденной, то есть она есть у человека от рождения, врачи могут порекомендовать операцию.
Грыжи часто требуют хирургического вмешательства для их полного удаления. Во многих случаях они несерьезны.
Однако человеку следует обратиться за неотложной помощью, если рядом с грыжей возникают следующие симптомы:
- сильная боль
- отек или покраснение кожи в месте грыжи
- лихорадка
- быстрый рост грыжи
- тошнота
- рвота
- запор
- вздутие живота
Грыжи также могут увеличиваться, если человек не обращается за лечением.
ущемленные грыжи
Если стенка, через которую выступает грыжа, закрывается, может возникнуть ущемленная грыжа. Это останавливает кровоток в кишечнике и требует немедленной медицинской помощи.
Симптомы ущемленной грыжи включают:
Узнайте больше о ущемленных грыжах здесь.
Есть много разных типов грыж. Они могут проявляться в виде комков под кожей, но многие из них протекают совершенно бессимптомно.
Если боль возникает в результате грыжи, человеку следует немедленно обратиться за медицинской помощью.В противном случае они рискуют получить инфекции или ущемленные грыжи.
Наглядное руководство по различным типам грыж
Грыжи часто выглядят как выпуклость или припухлость под кожей. Есть много разных типов грыж. В большинстве случаев они несерьезны, но некоторые грыжи требуют хирургического вмешательства.
Грыжа возникает, когда часть внутреннего органа проталкивается через мышцу или ткань в ее нормальном месте. Грыжи могут быть результатом слабых мышц или повышения давления внутри тела.
В этой статье мы рассмотрим несколько различных типов грыж. Он изучит их внешний вид и симптомы, а также обсудит варианты хирургического вмешательства и лечения в домашних условиях.
Пупочные грыжи возникают, когда часть кишечника проталкивается через мышцы живота в пупок. Они часто встречаются у младенцев.
Внешний вид
Люди с пупочными грыжами могут заметить:
- мягкую выпуклость на пупке или вокруг нее
- покраснение кожи или небольшую язвочку вокруг больших пупочных грыж
Симптомы
Пупочные грыжи часто не вызывают симптомов.Однако некоторые люди могут испытывать легкую боль в месте грыжи.
Пупочные грыжи, как правило, не представляют серьезной опасности. Часто они настолько малы, что человек даже не подозревает, что они у них есть.
Варианты лечения
Маленькие безболезненные пупочные грыжи не требуют хирургического лечения. Однако пупочные грыжи, вызывающие симптомы, могут потребовать хирургического вмешательства.
Многие пупочные грыжи у младенцев закрываются самостоятельно к возрасту 3–4 лет.
Узнайте больше о пупочных грыжах здесь.
Грыжа пищеводного отверстия диафрагмы возникает, когда часть желудка или другой ткани брюшной полости скользит вверх в середину грудной клетки через перерыв. Перерыв – это отверстие в диафрагме, мышечной стенке, отделяющей грудную полость от брюшной полости.
Внешний вид
Хиатальные грыжи не имеют внешнего вида. Они видны только на рентгеновском снимке или другом изображении, таком как эндоскопия или глотание с барием.
Симптомы
Большинство грыж пищеводного отверстия диафрагмы не вызывают симптомов.Однако некоторые люди могут испытывать следующее:
- нечеткий абдоминальный дискомфорт
- изжога или рефлюкс
- боль при приеме пищи или глотании
Варианты лечения
Если грыжа пищеводного отверстия диафрагмы не вызывает симптомов, лечение не требуется.
В тяжелых случаях неконтролируемого рефлюкса или боли может потребоваться хирургическое лечение грыжи.
Лечение грыжи пищеводного отверстия диафрагмы включает контроль сопутствующих симптомов. Это часто может заключаться в устранении изжоги или рефлюкса или изменении определенных поведенческих привычек.
Узнайте больше о грыжах пищеводного отверстия диафрагмы здесь.
Паховые грыжи – одна из самых распространенных грыж брюшной стенки. Они могут встречаться как у женщин, так и у мужчин.
Паховая грыжа возникает, когда жировая ткань или тонкая петля кишечника выпячиваются через паховый канал в пах. Это может произойти при рождении, но к распространенным факторам риска относятся:
Внешний вид
Грыжа будет выглядеть как выпуклость или шишка в мошонке или паховой области. Стоя или надавливая с силой, выпуклость часто становится более заметной.
Для появления выпуклости обычно требуется время, но она может образоваться внезапно после кашля, подъема тяжестей, напряжения, сгибания или смеха.
Симптомы
У трети людей симптомы отсутствуют. Однако симптомы могут выглядеть следующим образом:
- припухлость
- ощущение тяжести или тянущего ощущения в месте расположения грыжи
- боль или дискомфорт при кашле, физических упражнениях или посещении туалета
Если возникает боль, она часто усиливается. день и улучшаются, когда человек лежит.
Варианты лечения
Единственное лекарство от паховой грыжи – хирургическое вмешательство.
Так как риск возникновения неотложных состояний, связанных с грыжей, невелик, человек может подождать, чтобы начать лечение грыжи, когда появятся симптомы. Даже в этом случае примерно 70% людей с небольшими симптомами или без них нуждаются в операции в течение 5 лет.
Узнайте больше о паховых грыжах здесь.
Бедренные грыжи – один из самых серьезных видов грыж. Они возникают, когда ткань или часть кишечника скользят через слабую мышечную стенку в бедренный канал на внутренней стороне бедра или в паху.
Эти типы грыж встречаются реже и составляют 3% от всех грыж.
Внешний вид
Бедренная грыжа выглядит как шишка в паховой области. Меньшие не всегда видны. Большие грыжи в этой области более заметны в виде выпуклости рядом с верхней частью бедра в паховой области или прямо перед бедром.
Кожа вокруг грыжи может покраснеть.
Симптомы
Бедренная грыжа может болеть во время подъема тяжестей или действий, требующих напряжения.
Иногда боль поражает только верхнюю часть бедра, но может поражать весь живот, а иногда даже бедро. Это может ощущаться как тупая, острая или даже пульсирующая боль.
Варианты лечения
Человеку, у которого появляется новая шишка или шишка в паховой области или на внутренней стороне бедра, следует проконсультироваться с врачом.
Лечение бедренной грыжи – это всегда операция.
Узнайте больше о бедренных грыжах здесь.
Эпигастральные грыжи встречаются довольно часто. Обычно они несерьезные.
Эпигастральные грыжи возникают между нижней частью грудной клетки и пупком.
Эти типы грыж обычно содержат жировую ткань, а не часть кишечника.
Внешний вид
Эпигастральная грыжа выглядит как небольшая выпуклость. Это становится более заметным, когда человек напрягает мышцы живота при выполнении упражнений или подъеме тяжелых предметов. Выпуклость имеет тенденцию исчезать после того, как человек расслабит мышцы или ляжет.
Эпигастральные грыжи могут появиться при визуализирующих исследованиях при других заболеваниях.
Симптомы
Большинство эпигастральных грыж протекает бессимптомно.
Варианты лечения
Эпигастральные грыжи требуют хирургического вмешательства, когда они доставляют человеку дискомфорт.
Однако небольшая эпигастральная грыжа, не вызывающая никаких симптомов, может вообще не нуждаться в лечении.
Узнайте больше о эпигастральных грыжах здесь.
Послеоперационные грыжи могут возникнуть у 10–15% людей, перенесших какой-либо хирургический разрез брюшной полости. Этот тип грыжи может развиться сразу или через несколько месяцев или лет после операции.
Внешний вид
Человек с послеоперационной грыжей может заметить:
- выпуклость или припухлость в месте хирургического разреза или рядом с ним
- открытые язвы или покраснение кожи над грыжей
- рост грыжи после кашля и натуживания любого kind
В редких случаях человек может заметить, что из разреза торчат внутренние ткани, кишечник и другие органы.
Симптомы
Симптомы послеоперационных грыж включают:
- боль, усиливающуюся при кашле или натуживании
- болезненность или чувство давления в месте разреза
Варианты лечения
Человек должен обратиться к врачу:
- для усиления боли
- , если они не могут протолкнуть грыжу обратно в живот
- , если грыжа становится больше
В большинстве случаев хирургическое вмешательство является лучшим вариантом лечения послеоперационной грыжи.
Если симптомы не тяжелые или грыжа небольшая, человек может справиться с послеоперационной грыжей с осторожным ожиданием.
Спигелиевая грыжа – это редкий тип грыжи. Это случается, когда часть кишечника протыкает брюшную мышцу сбоку.
Чаще поражается мужчинам старше 50 лет.
Внешний вид
Спигелиевая грыжа может выглядеть как шишка рядом с пупком или под ним.
Симптомы
Спигелиевые грыжи не всегда вызывают симптомы.Однако некоторые люди могут испытывать:
- боль в месте грыжи
- трудности с посещением туалета
Варианты лечения
Многие врачи рекомендуют операцию для лечения спигелевой грыжи.
Узнайте больше о спигелевых грыжах здесь.
Мышечные грыжи возникают, когда мышца протыкает слизистую оболочку. Часто они возникают в ноге.
Они могут возникнуть в результате спортивных травм.
Внешний вид
Мышечные грыжи часто возникают между коленом и лодыжкой.Они могут выглядеть как одна или несколько шишек.
Симптомы
Некоторые мышечные грыжи протекают бессимптомно. Однако некоторые люди могут заметить:
- Отек в животе или ноге
- Боль, судороги или онемение в месте отека
Варианты лечения
Если мышечная грыжа возникла в результате травмы или травмы, она может уйти сам по себе. Некоторые люди могут обнаружить, что отдых и компрессия помогают выздоровлению.
Если грыжа рецидивирует или является врожденной, то есть она есть у человека от рождения, врачи могут порекомендовать операцию.
Грыжи часто требуют хирургического вмешательства для их полного удаления. Во многих случаях они несерьезны.
Однако человеку следует обратиться за неотложной помощью, если рядом с грыжей возникают следующие симптомы:
- сильная боль
- отек или покраснение кожи в месте грыжи
- лихорадка
- быстрый рост грыжи
- тошнота
- рвота
- запор
- вздутие живота
Грыжи также могут увеличиваться, если человек не обращается за лечением.
ущемленные грыжи
Если стенка, через которую выступает грыжа, закрывается, может возникнуть ущемленная грыжа. Это останавливает кровоток в кишечнике и требует немедленной медицинской помощи.
Симптомы ущемленной грыжи включают:
Узнайте больше о ущемленных грыжах здесь.
Есть много разных типов грыж. Они могут проявляться в виде комков под кожей, но многие из них протекают совершенно бессимптомно.
Если боль возникает в результате грыжи, человеку следует немедленно обратиться за медицинской помощью.В противном случае они рискуют получить инфекции или ущемленные грыжи.
Наглядное руководство по различным типам грыж
Грыжи часто выглядят как выпуклость или припухлость под кожей. Есть много разных типов грыж. В большинстве случаев они несерьезны, но некоторые грыжи требуют хирургического вмешательства.
Грыжа возникает, когда часть внутреннего органа проталкивается через мышцу или ткань в ее нормальном месте. Грыжи могут быть результатом слабых мышц или повышения давления внутри тела.
В этой статье мы рассмотрим несколько различных типов грыж. Он изучит их внешний вид и симптомы, а также обсудит варианты хирургического вмешательства и лечения в домашних условиях.
Пупочные грыжи возникают, когда часть кишечника проталкивается через мышцы живота в пупок. Они часто встречаются у младенцев.
Внешний вид
Люди с пупочными грыжами могут заметить:
- мягкую выпуклость на пупке или вокруг нее
- покраснение кожи или небольшую язвочку вокруг больших пупочных грыж
Симптомы
Пупочные грыжи часто не вызывают симптомов.Однако некоторые люди могут испытывать легкую боль в месте грыжи.
Пупочные грыжи, как правило, не представляют серьезной опасности. Часто они настолько малы, что человек даже не подозревает, что они у них есть.
Варианты лечения
Маленькие безболезненные пупочные грыжи не требуют хирургического лечения. Однако пупочные грыжи, вызывающие симптомы, могут потребовать хирургического вмешательства.
Многие пупочные грыжи у младенцев закрываются самостоятельно к возрасту 3–4 лет.
Узнайте больше о пупочных грыжах здесь.
Грыжа пищеводного отверстия диафрагмы возникает, когда часть желудка или другой ткани брюшной полости скользит вверх в середину грудной клетки через перерыв. Перерыв – это отверстие в диафрагме, мышечной стенке, отделяющей грудную полость от брюшной полости.
Внешний вид
Хиатальные грыжи не имеют внешнего вида. Они видны только на рентгеновском снимке или другом изображении, таком как эндоскопия или глотание с барием.
Симптомы
Большинство грыж пищеводного отверстия диафрагмы не вызывают симптомов.Однако некоторые люди могут испытывать следующее:
- нечеткий абдоминальный дискомфорт
- изжога или рефлюкс
- боль при приеме пищи или глотании
Варианты лечения
Если грыжа пищеводного отверстия диафрагмы не вызывает симптомов, лечение не требуется.
В тяжелых случаях неконтролируемого рефлюкса или боли может потребоваться хирургическое лечение грыжи.
Лечение грыжи пищеводного отверстия диафрагмы включает контроль сопутствующих симптомов. Это часто может заключаться в устранении изжоги или рефлюкса или изменении определенных поведенческих привычек.
Узнайте больше о грыжах пищеводного отверстия диафрагмы здесь.
Паховые грыжи – одна из самых распространенных грыж брюшной стенки. Они могут встречаться как у женщин, так и у мужчин.
Паховая грыжа возникает, когда жировая ткань или тонкая петля кишечника выпячиваются через паховый канал в пах. Это может произойти при рождении, но к распространенным факторам риска относятся:
Внешний вид
Грыжа будет выглядеть как выпуклость или шишка в мошонке или паховой области. Стоя или надавливая с силой, выпуклость часто становится более заметной.
Для появления выпуклости обычно требуется время, но она может образоваться внезапно после кашля, подъема тяжестей, напряжения, сгибания или смеха.
Симптомы
У трети людей симптомы отсутствуют. Однако симптомы могут выглядеть следующим образом:
- припухлость
- ощущение тяжести или тянущего ощущения в месте расположения грыжи
- боль или дискомфорт при кашле, физических упражнениях или посещении туалета
Если возникает боль, она часто усиливается. день и улучшаются, когда человек лежит.
Варианты лечения
Единственное лекарство от паховой грыжи – хирургическое вмешательство.
Так как риск возникновения неотложных состояний, связанных с грыжей, невелик, человек может подождать, чтобы начать лечение грыжи, когда появятся симптомы. Даже в этом случае примерно 70% людей с небольшими симптомами или без них нуждаются в операции в течение 5 лет.
Узнайте больше о паховых грыжах здесь.
Бедренные грыжи – один из самых серьезных видов грыж. Они возникают, когда ткань или часть кишечника скользят через слабую мышечную стенку в бедренный канал на внутренней стороне бедра или в паху.
Эти типы грыж встречаются реже и составляют 3% от всех грыж.
Внешний вид
Бедренная грыжа выглядит как шишка в паховой области. Меньшие не всегда видны. Большие грыжи в этой области более заметны в виде выпуклости рядом с верхней частью бедра в паховой области или прямо перед бедром.
Кожа вокруг грыжи может покраснеть.
Симптомы
Бедренная грыжа может болеть во время подъема тяжестей или действий, требующих напряжения.
Иногда боль поражает только верхнюю часть бедра, но может поражать весь живот, а иногда даже бедро. Это может ощущаться как тупая, острая или даже пульсирующая боль.
Варианты лечения
Человеку, у которого появляется новая шишка или шишка в паховой области или на внутренней стороне бедра, следует проконсультироваться с врачом.
Лечение бедренной грыжи – это всегда операция.
Узнайте больше о бедренных грыжах здесь.
Эпигастральные грыжи встречаются довольно часто. Обычно они несерьезные.
Эпигастральные грыжи возникают между нижней частью грудной клетки и пупком.
Эти типы грыж обычно содержат жировую ткань, а не часть кишечника.
Внешний вид
Эпигастральная грыжа выглядит как небольшая выпуклость. Это становится более заметным, когда человек напрягает мышцы живота при выполнении упражнений или подъеме тяжелых предметов. Выпуклость имеет тенденцию исчезать после того, как человек расслабит мышцы или ляжет.
Эпигастральные грыжи могут появиться при визуализирующих исследованиях при других заболеваниях.
Симптомы
Большинство эпигастральных грыж протекает бессимптомно.
Варианты лечения
Эпигастральные грыжи требуют хирургического вмешательства, когда они доставляют человеку дискомфорт.
Однако небольшая эпигастральная грыжа, не вызывающая никаких симптомов, может вообще не нуждаться в лечении.
Узнайте больше о эпигастральных грыжах здесь.
Послеоперационные грыжи могут возникнуть у 10–15% людей, перенесших какой-либо хирургический разрез брюшной полости. Этот тип грыжи может развиться сразу или через несколько месяцев или лет после операции.
Внешний вид
Человек с послеоперационной грыжей может заметить:
- выпуклость или припухлость в месте хирургического разреза или рядом с ним
- открытые язвы или покраснение кожи над грыжей
- рост грыжи после кашля и натуживания любого kind
В редких случаях человек может заметить, что из разреза торчат внутренние ткани, кишечник и другие органы.
Симптомы
Симптомы послеоперационных грыж включают:
- боль, усиливающуюся при кашле или натуживании
- болезненность или чувство давления в месте разреза
Варианты лечения
Человек должен обратиться к врачу:
- для усиления боли
- , если они не могут протолкнуть грыжу обратно в живот
- , если грыжа становится больше
В большинстве случаев хирургическое вмешательство является лучшим вариантом лечения послеоперационной грыжи.
Если симптомы не тяжелые или грыжа небольшая, человек может справиться с послеоперационной грыжей с осторожным ожиданием.
Спигелиевая грыжа – это редкий тип грыжи. Это случается, когда часть кишечника протыкает брюшную мышцу сбоку.
Чаще поражается мужчинам старше 50 лет.
Внешний вид
Спигелиевая грыжа может выглядеть как шишка рядом с пупком или под ним.
Симптомы
Спигелиевые грыжи не всегда вызывают симптомы.Однако некоторые люди могут испытывать:
- боль в месте грыжи
- трудности с посещением туалета
Варианты лечения
Многие врачи рекомендуют операцию для лечения спигелевой грыжи.
Узнайте больше о спигелевых грыжах здесь.
Мышечные грыжи возникают, когда мышца протыкает слизистую оболочку. Часто они возникают в ноге.
Они могут возникнуть в результате спортивных травм.
Внешний вид
Мышечные грыжи часто возникают между коленом и лодыжкой.Они могут выглядеть как одна или несколько шишек.
Симптомы
Некоторые мышечные грыжи протекают бессимптомно. Однако некоторые люди могут заметить:
- Отек в животе или ноге
- Боль, судороги или онемение в месте отека
Варианты лечения
Если мышечная грыжа возникла в результате травмы или травмы, она может уйти сам по себе. Некоторые люди могут обнаружить, что отдых и компрессия помогают выздоровлению.
Если грыжа рецидивирует или является врожденной, то есть она есть у человека от рождения, врачи могут порекомендовать операцию.
Грыжи часто требуют хирургического вмешательства для их полного удаления. Во многих случаях они несерьезны.
Однако человеку следует обратиться за неотложной помощью, если рядом с грыжей возникают следующие симптомы:
- сильная боль
- отек или покраснение кожи в месте грыжи
- лихорадка
- быстрый рост грыжи
- тошнота
- рвота
- запор
- вздутие живота
Грыжи также могут увеличиваться, если человек не обращается за лечением.
ущемленные грыжи
Если стенка, через которую выступает грыжа, закрывается, может возникнуть ущемленная грыжа. Это останавливает кровоток в кишечнике и требует немедленной медицинской помощи.
Симптомы ущемленной грыжи включают:
Узнайте больше о ущемленных грыжах здесь.
Есть много разных типов грыж. Они могут проявляться в виде комков под кожей, но многие из них протекают совершенно бессимптомно.
Если боль возникает в результате грыжи, человеку следует немедленно обратиться за медицинской помощью.В противном случае они рискуют получить инфекции или ущемленные грыжи.
Снимки грыжи – Распространенные типы изображений грыж
Страдаете грыжей? И подумываете о том, чтобы сделать операцию по этому поводу? Хорошо! Грыжа не является опасным для жизни заболеванием, но, безусловно, вызывает беспокойство. При поиске и лечении грыжи можно увидеть разные виды грыж. Грыжа – это выступающая масса ткани, которая часто выступает из брюшной стенки и остается в брюшной полости, вызывая стреляющую боль, рвоту, запор, изжогу, кашель и связанные с ними симптомы.
Также прочтите: Фактов о грыже, которые должен знать каждый
Почему возникает грыжа?Грыжа может возникать по разным причинам, ваше тело может казаться сильным и здоровым, но у некоторых людей определенные слабые места возникают в мышцах брюшной стенки. Эти слабые места могут вызвать грыжу внутреннего содержимого брюшной стенки наружу. Это в основном жировые ткани, присутствующие в мышцах брюшного пресса. ( Также прочтите: Различия между грыжами у мужчин и грыжами у женщин)
Вы можете заметить различные типы изображений грыж, на которых вы можете соотнести их с типом, которым вы страдаете.Ниже перечислены различные типы грыж.
Типы грыж:Грыжи можно разделить на разные типы в зависимости от их местоположения и степени тяжести. Ниже указаны различные типы грыж и их расположение.
- Паховая грыжа:
Паховая грыжа – это выступы в паховой области. В основном это влияет на мужчин, поскольку у них более слабые мышцы в области паха. Этот тип грыжи обычно ускользает во время сна или при минимальном давлении на нее.Однако человек может испытывать боль и дискомфорт в области паха при минимальной активности. Паховые грыжи можно разделить на прямые и непрямые.
Прямая паховая грыжа – это грыжа, которая выпирает прямо через заднюю стенку пахового канала. В то же время непрямая грыжа проходит через внутреннее паховое кольцо рядом с семенным канатиком, пробиваясь через паховый канал.
- Вентральная грыжа:
Этот тип грыжи обычно находится на брюшной стенке и связан с болью, отеком или полнотой, где она присутствует, и которая может стать интенсивной или исчезнуть с изменение положения.Вентральные грыжи брюшной полости определяются как непаховые дефекты мышц брюшной стенки без пищеводного отверстия диафрагмы. Вентральные грыжи могут быть приобретенными или врожденными. Однако процент людей, страдающих приобретенной вентральной грыжей, больше. Известно, что пациенты с ожирением и сопутствующими заболеваниями страдают сложной вентральной грыжей (CVH), которая вызывает постуризацию большой передней, вентральной грыжи, и ее лечение требует специальных знаний.
- Пупочная грыжа:
Эта грыжа является одним из типов грыжи живота, возникающих в области пупка.Пупочная грыжа возникает, когда часть тонкой кишки толкает брюшную стенку, которая находится очень близко к пупку или пупку. Некоторые сопутствующие состояния для этих типов грыжи включают повышенное внутрибрюшное давление из-за ожирения, беременности и опухолей брюшной полости, что приводит к растяжению брюшной ткани из-за ослабленной фасции и разрушению соединительной ткани на уровне пупка. Обычно он поражает новорожденных или женщин в результате многодетного рождения или страдает ожирением.Пупочная грыжа, как правило, небольшого размера, что увеличивает риск ущемления и лишения свободы. ( Также читайте: Пупочная грыжа у взрослых и другие связанные проблемы)
- Эпигастральная грыжа:
Этот тип грыжи возникает, когда диафрагма оказывает дополнительное напряжение в эпигастральной области, что приводит к возникновению эпигастральной грыжи. формирование. Выпуклый мешок образуется в эпигастральной области, где экстракты органов или жировой ткани брюшной полости скапливаются между пупком и грудиной.Чаще всего поражаются младенцы из-за слабых брюшных стенок. Первоначально они не проявляют никаких симптомов, но по мере роста выпуклость становится более заметной в верхней части живота.
- Спигелевая грыжа:
Это тип редкого дефекта брюшной стенки, характеризующийся выступом в брюшной стенке, который состоит из предбрюшинного жира, сальника или какого-либо органа. Он присутствует около полулунной линии поперечной мышцы живота.Спигеллиевая грыжа может быть врожденной. Часто это редкие и сложные типы грыж, которые трудно диагностировать из-за их локализации и неспецифических симптомов. Спигеллиевые грыжи часто упускаются из виду из-за их расположения между мышечными слоями. Обычно можно распознать локализованную боль рядом с этим участком и помочь в диагностике.
- Грыжа паха / спины:
Также известны как поясничные грыжи, которые развиваются из-за дефектов заднебоковой стенки живота, связанных с треугольником Пти или треугольником Гринфельта-Лессхафта.Этот дефект позволяет тканям внутри живота выступать наружу, что может вызвать боль. Грыжа бока / спины возникает в результате хирургического вмешательства у пациентов с тяжелыми заболеваниями почек или в результате травмы спины или боковой стенки брюшной стенки.
- Послеоперационная грыжа:
Послеоперационная грыжа – это тип вентральной грыжи, которая обычно возникает как выпячивание брюшной стенки вдоль предыдущего абдоминального рубца или на месте предыдущего хирургического разреза .Обычно это происходит в передней части живота и может быть заметно, когда человек встает или во время подъема тяжестей. Послеоперационные грыжи могут быть определены там, где есть дефект брюшной стенки, мешочек, заполненный тканями, и выпуклость. С другой стороны, его можно рассматривать просто как неглубокий мешок с редкими выпуклостями содержимого. Послеоперационная грыжа также может развиться после травм брюшной стенки или из-за того, что брюшная стенка не закрывается должным образом. ( Также прочтите: Что нужно делать и чего избегать при грыже)
Бедренная грыжа:
Бедренная грыжа – это тип грыжи, когда слабые ткани в паху или внутренней части бедра проталкиваются через слабое место .Это вызывает сильный дискомфорт в паху и встречается редко. Для лечения бедренной грыжи необходимо хирургическое вмешательство, так как это может привести к осложнениям. Бедренная грыжа может возникнуть из-за натуживания или избыточного давления в паху. Это может быть при мочеиспускании, поднятии тяжестей, хроническом кашле или ожирении. Заключение может также произойти, если грыжа зажата в бедренном канале. Это требует немедленного медицинского вмешательства. ( Также читайте: Разница между бедренной и паховой грыжами)
- Хиатальная грыжа:
Хиатальная грыжа возникает в мышце диафрагмы, разделяющей живот и грудную клетку.Это происходит, когда желудок выталкивает свое содержимое к груди через отверстие в мышце диафрагмы. Это часто характеризуется такими симптомами, как кислотный рефлюкс, изжога и бессонные ночи. ( Также прочтите: Все, что вам нужно знать о грыже пищеводного отверстия диафрагмы)
Все вышеупомянутые грыжи могут проявить свои симптомы со временем. Иногда эти грыжи не проявляют никаких симптомов и остаются на месте в течение длительного времени.Появление симптомов может в большей степени повлиять на качество вашей жизни. Поэтому очень важно диагностировать такие проблемы на ранней стадии, чтобы избежать осложнений во время операции.
Также читайте:
Отделение хирургии – бедренная (бедренная) грыжа
Бедренные грыжи – это еще один тип паховых грыж, но они возникают ниже по телу, чем более распространенные паховые грыжи. Фоморальные грыжи развиваются в верхней части бедра около паха сразу под паховой связкой, где содержимое брюшной полости проходит через естественную слабость, называемую бедренным каналом . Из-за высокой частоты осложнений бедренные грыжи часто нуждаются в экстренном хирургическом вмешательстве.
Заболеваемость
Бедренные грыжи – относительно редкий тип, составляющий всего 3% всех грыж. Хотя бедренные грыжи могут возникать как у мужчин, так и у женщин, они возникают примерно в 10 раз чаще у женщин, чем у мужчин, из-за более широкой костной структуры женского таза.
Бедренные грыжи чаще встречаются у взрослых, чем у детей. Те, которые возникают у детей, с большей вероятностью связаны с заболеванием соединительной ткани или с состояниями, повышающими внутрибрюшное давление.Семьдесят процентов педиатрических случаев бедренных грыж возникают у младенцев в возрасте до одного года.
Причины
Любая деятельность или состояние, повышающее давление во внутрибрюшной полости, может способствовать образованию грыжи, в том числе:
- Ожирение
- Подъем тяжелых грузов
- Кашель
- Напряжение при мочеиспускании или дефекации
- Хроническая обструктивная болезнь легких (ХОБЛ)
- Асцит
- Перитонеальный диализ
- Вентрикулоперитонеальный шунт
Признаки и симптомы
- Выпуклость в верхней части бедра рядом с пахом
- Большинство бедренных грыж протекает бессимптомно.Дискомфорт в паху может усиливаться, когда вы стоите, поднимаете тяжелые предметы или напрягаетесь.
- В тяжелых случаях боли в животе, тошнота и рвота
Паховые грыжи закрытого типа и закупоренные
Бедренная грыжа с ущемлением – это грыжа, которая застревает в бедренном канале и не может быть массирована обратно в брюшную полость. Этот вид грыжи еще называют «невправимой».
Непроходимая бедренная грыжа возникает, когда часть кишечника переплетается с грыжей, вызывая кишечную непроходимость.Непроходимость может увеличиваться, и грыжа может становиться все более болезненной. Также может возникнуть рвота.
Заключенные и обструктивные грыжи возникают в результате воспаления и могут привести к серьезному угрожающему жизни состоянию, известному как ущемленная грыжа.
Удушение грыжи
Ущемленная бедренная грыжа возникает, когда грыжа блокирует кровоснабжение части кишечника – петля кишечника теряет кровоснабжение. Удушение может произойти при всех грыжах, но чаще встречается при бедренных и паховых грыжах из-за их узкой «шейки».
Симптомы ущемленной грыжи включают:
- Сильная болезненность и покраснение в области выпуклости
- Внезапная боль, которая быстро усиливается
- Лихорадка Учащенное сердцебиение
При ущемленной грыже могут возникать тошнота, рвота и сильная боль в животе. Это неотложная медицинская помощь. Удушение кишечника может привести к некрозу (отмиранию тканей) с последующей гангреной (распадом тканей). Это опасное для жизни состояние, требующее немедленного хирургического вмешательства.При отсутствии лечения может возникнуть серьезная инфекция. Если хирургическое вмешательство не будет выполнено немедленно, состояние может стать опасным для жизни, а пораженный кишечник может умереть и потребовать ампутации.
Диагностика
Для диагностики бедренной грыжи проводится физикальное обследование паховой области. У пациентов с ожирением визуализация в виде УЗИ, КТ или МРТ может помочь в диагностике. У пациенток рентген брюшной полости, показывающий болезненную опухоль в паху и тонкую кишку, явно указывает на бедренную грыжу
Иногда бывает сложно определить, является ли грыжа бедренной или паховой грыжей.Они различаются только расположением относительно паховой связки. Грыжа в паховой области над паховой связкой – паховая грыжа; ниже связки бедренная грыжа. Высококвалифицированный и опытный хирург, выполняющий процедуру в большом объеме, поможет определить, какой тип грыжи присутствует. Иногда это проявляется только во время операции.
Лечение
У взрослых бедренные грыжи, которые увеличиваются, вызывают симптомы или ущемляются, лечат хирургическим путем.Время восстановления зависит от размера грыжи, используемой техники, возраста и состояния здоровья пациента. Два основных типа операций по поводу грыж:
Открытое лечение грыжи
При открытой герниопластике, также называемой грыжесечения, пациенту вводят местную анестезию в области живота или позвоночника для обезболивания этой области, общую анестезию или их комбинацию. Хирург делает разрез в паху, перемещает грыжу обратно в брюшную полость. Ремонт выполняется либо путем пришивания паховой связки к грудной связке с помощью прочных нерассасывающихся швов, либо путем помещения сетчатой пробки в бедренное кольцо.
Лапароскопическое лечение бедренной грыжи
Лапароскопическая хирургия – это малоинвазивная процедура, выполняемая под общим наркозом. Хирург делает несколько небольших разрезов внизу живота и вставляет лапароскоп – тонкую трубку с крошечной видеокамерой, прикрепленной к одному концу. Камера отправляет увеличенное изображение изнутри тела на монитор, давая хирургу возможность крупным планом рассмотреть грыжу и окружающие ткани. Наблюдая за монитором, хирург с помощью инструментов осторожно восстанавливает грыжу с помощью синтетической сетки.
Люди, перенесшие лапароскопическую операцию, обычно переживают несколько более короткий период восстановления. Однако врач может решить, что лапароскопическая операция – не лучший вариант, если грыжа очень большая или человек перенес операцию на тазу.
Большинство взрослых испытывают дискомфорт после операции и нуждаются в обезболивающих. Энергичная активность и поднятие тяжестей ограничены на несколько недель. Врач обсудит, когда человек может безопасно вернуться к работе. Младенцы и дети также испытывают некоторый дискомфорт, но обычно возвращаются к нормальной деятельности через несколько дней.
Возможные осложнения
Операция по удалению паховой грыжи в целом безопасна, а осложнения возникают редко. Знание возможных рисков позволяет пациентам сообщать врачу о послеоперационных симптомах, как только они возникают.
Риск общей анестезии. Перед операцией анестезиолог – врач, проводящий анестезию, обсуждает с пациентом риски, связанные с анестезией, и спрашивает об истории болезни и аллергии на лекарства.Осложнения чаще всего возникают у пожилых людей и людей с другими заболеваниями. Общие осложнения включают тошноту, рвоту, задержку мочи, боль в горле и головную боль. Более серьезные проблемы включают сердечный приступ, инсульт, пневмонию и тромбы в ногах.
Встать с постели после операции и двигаться, как только позволит врач, поможет снизить риск таких осложнений, как пневмония и образование тромбов.
Рецидив грыжи. Грыжа может рецидивировать через несколько лет после операции. Рецидив является наиболее частым осложнением герниопластики паховой грыжи, из-за которого пациенты переносят повторную операцию.
Кровотечение. Кровотечение внутри разреза – еще одно осложнение при пластике паховой грыжи. Это может вызвать сильный отек и посинение кожи вокруг разреза. Чтобы открыть разрез и остановить кровотечение, может потребоваться операция. Кровотечение необычно и встречается менее чем у 2 процентов пациентов.
Инфекция раны. Риск раневой инфекции невелик – менее 2 процентов – и чаще встречается у пожилых людей и людей, которым проводится более сложное лечение грыжи.2 У человека могут возникать жар, выделения из разреза и покраснение, отек, или болезненность вокруг разреза. Послеоперационная инфекция требует антибиотиков и, иногда, другой процедуры, требующей местной анестезии, чтобы сделать небольшое отверстие в разрезе и слить инфекцию.
Болезненный рубец.


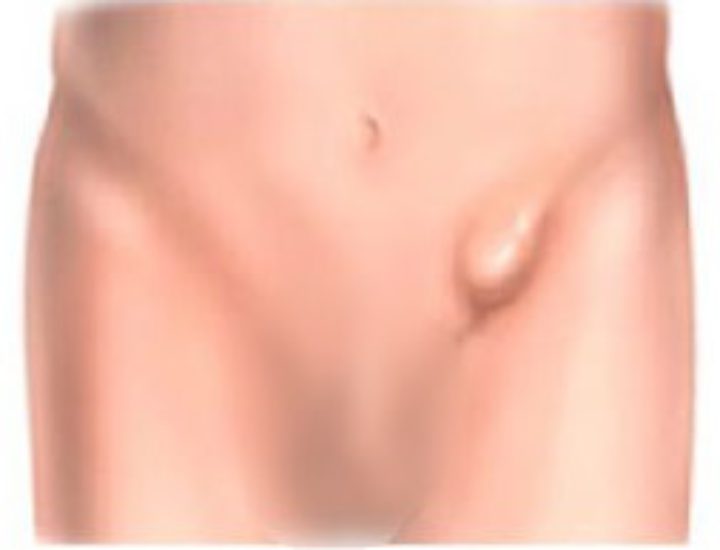


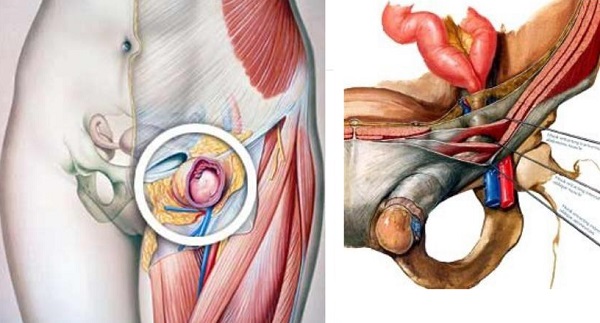 Сеточный протез размещают перед брюшиной. При этом не ушивают грыжевой дефект. Такая операция в зависимости от сложности случая требует госпитализации на 2-3 дня со снятием швов на 10-12 день.
Сеточный протез размещают перед брюшиной. При этом не ушивают грыжевой дефект. Такая операция в зависимости от сложности случая требует госпитализации на 2-3 дня со снятием швов на 10-12 день.
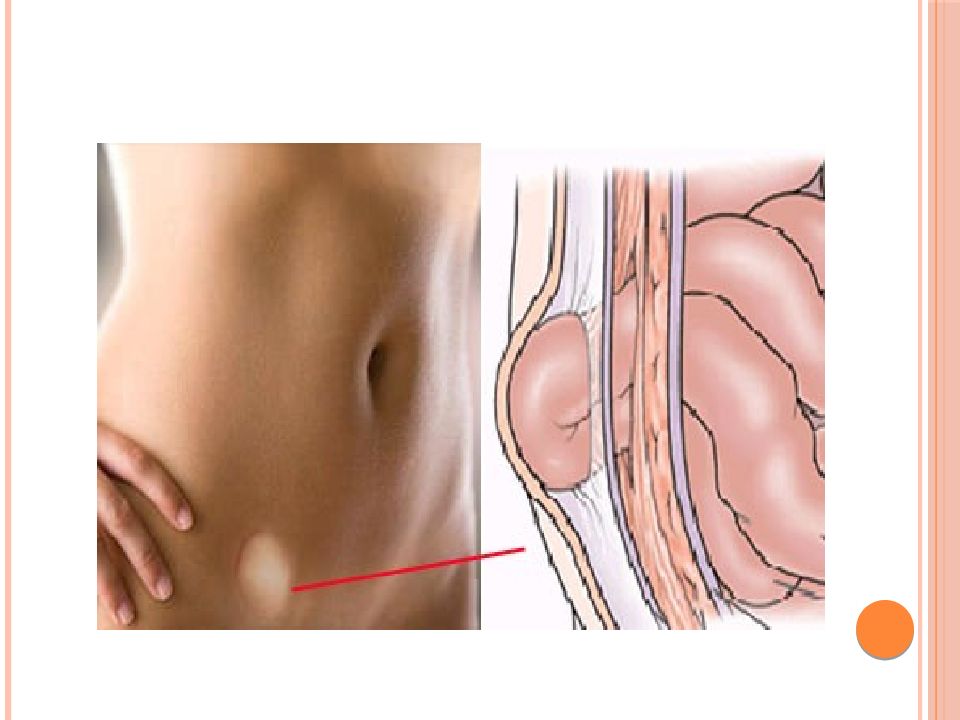 ; PMID:33865603
; PMID:33865603 , Tovt L., Sanguinetti S., Möller I., Bruns A., Martinoli C. High-resolution ultrasound of spigelian and groin hernias: a closer look at fascial architecture and aponeurotic passageways. // J Ultrason – 2021 – Vol21 – N84 – p.53-62; PMID:33791116
, Tovt L., Sanguinetti S., Möller I., Bruns A., Martinoli C. High-resolution ultrasound of spigelian and groin hernias: a closer look at fascial architecture and aponeurotic passageways. // J Ultrason – 2021 – Vol21 – N84 – p.53-62; PMID:33791116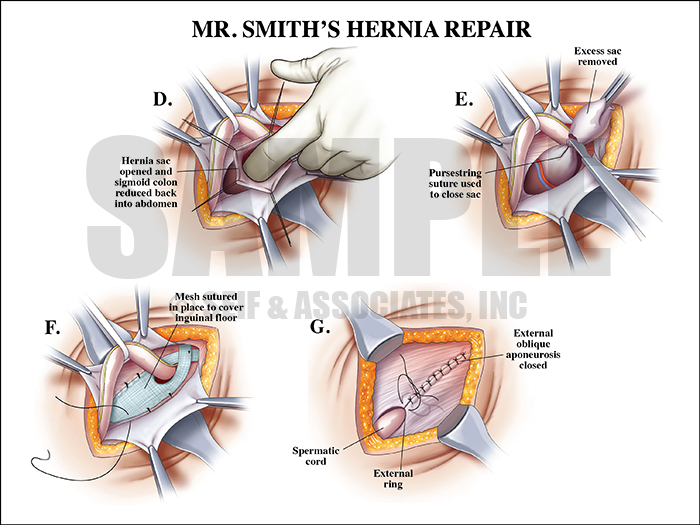
 Возможен перитонит.
Возможен перитонит. Автор статьи: Стоянова Виктория, врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).
Автор статьи: Стоянова Виктория, врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).













 Скопление жидкости в коленном суставе наиболее часто связано с хроническим воздействием повышенной нагрузки и развитием травматического процесса.
Скопление жидкости в коленном суставе наиболее часто связано с хроническим воздействием повышенной нагрузки и развитием травматического процесса. Клиническая симптоматика, указывающая на наличие жидкости в коленном суставе, проявляется не мгновенно, а лишь с течением времени. После получения травмы могут пройти часы или даже дни, прежде чем появятся начальные клинические проявления.
Клиническая симптоматика, указывающая на наличие жидкости в коленном суставе, проявляется не мгновенно, а лишь с течением времени. После получения травмы могут пройти часы или даже дни, прежде чем появятся начальные клинические проявления. Откачка жидкости из колена происходит посредством введения в полость синовиальной сумки тонкой иглы, через которую собравшаяся жидкость эвакуируется из сустава. После завершения процедуры, вместо откачанной жидкости, вводят раствор антибактериального препарата, который препятствует развитию послеоперационного инфекционного процесса. Причем антибиотик вводят в независимости от характера жидкости, удаленной из колена.
Откачка жидкости из колена происходит посредством введения в полость синовиальной сумки тонкой иглы, через которую собравшаяся жидкость эвакуируется из сустава. После завершения процедуры, вместо откачанной жидкости, вводят раствор антибактериального препарата, который препятствует развитию послеоперационного инфекционного процесса. Причем антибиотик вводят в независимости от характера жидкости, удаленной из колена.






















 [12], [13], [14]
[12], [13], [14]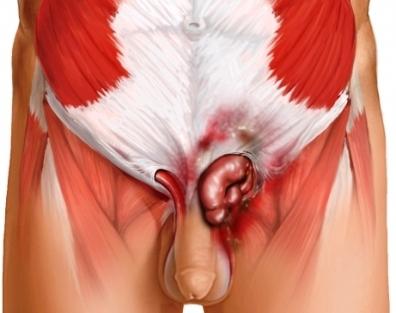 уже только в более старшем возрасте. Основной же причиной формирования таких грыж является повышение давления в брюшной полости. Этому могут способствовать поднимание предметов со слишком большой массой и значительное натуживание (к примеру, при постоянных запорах). При этом паховая грыжа у мужчин обычно формируется только в том случае, если у них расширено внутреннее и/или наружное паховое кольцо. В данном случае формирование подобного дефекта значительно облегчается. При этом паховая грыжа у мужчин может быть, как прямой, так и косой. Она может достигать больших размеров.
уже только в более старшем возрасте. Основной же причиной формирования таких грыж является повышение давления в брюшной полости. Этому могут способствовать поднимание предметов со слишком большой массой и значительное натуживание (к примеру, при постоянных запорах). При этом паховая грыжа у мужчин обычно формируется только в том случае, если у них расширено внутреннее и/или наружное паховое кольцо. В данном случае формирование подобного дефекта значительно облегчается. При этом паховая грыжа у мужчин может быть, как прямой, так и косой. Она может достигать больших размеров.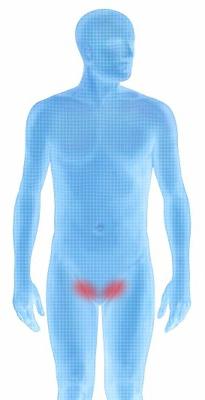


 На данный момент у медиков нет единой точки зрения о том, можно ли полностью вылечить шейный остеохондроз. Одни утверждают, что это невозможно, другие – полагают что приложив определенные усилия можно победить заболевание. Но у простого обывателя, которого затронула эта проблема достаточно часто возникает вопрос – как вылечить шейный остеохондроз?
На данный момент у медиков нет единой точки зрения о том, можно ли полностью вылечить шейный остеохондроз. Одни утверждают, что это невозможно, другие – полагают что приложив определенные усилия можно победить заболевание. Но у простого обывателя, которого затронула эта проблема достаточно часто возникает вопрос – как вылечить шейный остеохондроз?

















 При терапевтическом лечении шейного остеохондроза применяются различные средства, такие как НПВС, анальгетики, спазмолитики. Все эти средства эффективны, но при длительном применении могут нанести вред организму. Поэтому очень важно минимизировать побочные эффекты и повысить эффективность лечения. В этом может помочь средство нового поколения – обезболивающий противовоспалительный лечебный пластырь НАНОПЛАСТ форте.
При терапевтическом лечении шейного остеохондроза применяются различные средства, такие как НПВС, анальгетики, спазмолитики. Все эти средства эффективны, но при длительном применении могут нанести вред организму. Поэтому очень важно минимизировать побочные эффекты и повысить эффективность лечения. В этом может помочь средство нового поколения – обезболивающий противовоспалительный лечебный пластырь НАНОПЛАСТ форте. Шейный отдел позвоночника — самый подвижный. Он состоит из семи позвонков, между которыми находятся эластичные межпозвоночные диски. Их хорошо видно на рисунке. Диски делают позвоночник гибким и одновременно, придают ему прочность.
Шейный отдел позвоночника — самый подвижный. Он состоит из семи позвонков, между которыми находятся эластичные межпозвоночные диски. Их хорошо видно на рисунке. Диски делают позвоночник гибким и одновременно, придают ему прочность. сосудов питают не только голову вместе с мозгом, но и органы плечевого пояса.
сосудов питают не только голову вместе с мозгом, но и органы плечевого пояса. В дальнейшем, если не лечить заболевание, фиброзное кольцо межпозвоночного диска сдавливается и деформируется, что может привести к протрузии. В более тяжелых случаях фиброзное кольцо диска разрывается, и пульпозное ядро выпячивается в виде грыжи, сдавливая при этом нервные окончания, выходящие из отверстия позвонка, как показано на рисунке.
В дальнейшем, если не лечить заболевание, фиброзное кольцо межпозвоночного диска сдавливается и деформируется, что может привести к протрузии. В более тяжелых случаях фиброзное кольцо диска разрывается, и пульпозное ядро выпячивается в виде грыжи, сдавливая при этом нервные окончания, выходящие из отверстия позвонка, как показано на рисунке. и висках, головокружение при резком повороте головы, шум в ушах, снижение остроты зрения, ухудшение слуха, боли в области шеи, плеч, лопаток, рук, иногда и в области сердца.
и висках, головокружение при резком повороте головы, шум в ушах, снижение остроты зрения, ухудшение слуха, боли в области шеи, плеч, лопаток, рук, иногда и в области сердца. По рекомендации знакомых я обратилась к услугам платного специалиста по мануальной терапии с высшим медицинским образованием. После того, как он, пощупав шейные позвонки, развернул мою голову, показалось, на все 180 градусов, мне стало легко, просветленно и не больно. Однако процедура была явно опасная. Мануалист предупредил, что дня три нужно сидеть за столом прямо, а не в излюбленной позе.
По рекомендации знакомых я обратилась к услугам платного специалиста по мануальной терапии с высшим медицинским образованием. После того, как он, пощупав шейные позвонки, развернул мою голову, показалось, на все 180 градусов, мне стало легко, просветленно и не больно. Однако процедура была явно опасная. Мануалист предупредил, что дня три нужно сидеть за столом прямо, а не в излюбленной позе. мотивация, чувствовать себя здоровой. Смотрела часто в зеркало на свою осанку, проверяла ее, подойдя к стене вплотную спиной: голова должна касаться стены, то есть быть на одной линии с пятками. Всегда стараюсь держать голову и плечи прямо.
мотивация, чувствовать себя здоровой. Смотрела часто в зеркало на свою осанку, проверяла ее, подойдя к стене вплотную спиной: голова должна касаться стены, то есть быть на одной линии с пятками. Всегда стараюсь держать голову и плечи прямо. Упражнение черепахи делайте сидя, как на рисунке:
Упражнение черепахи делайте сидя, как на рисунке: аптеке). Сижу в нем не долго, час или два. Это позволяет держать голову прямо.
аптеке). Сижу в нем не долго, час или два. Это позволяет держать голову прямо. Спите на маленькой подушке, чаще бывайте на свежем воздухе, меняйте негативные мысли на позитивные, чтобы ваши стрессы не напрягали шейную и плечевую зоны, и не обостряли симптомов остеохондроза.
Спите на маленькой подушке, чаще бывайте на свежем воздухе, меняйте негативные мысли на позитивные, чтобы ваши стрессы не напрягали шейную и плечевую зоны, и не обостряли симптомов остеохондроза.


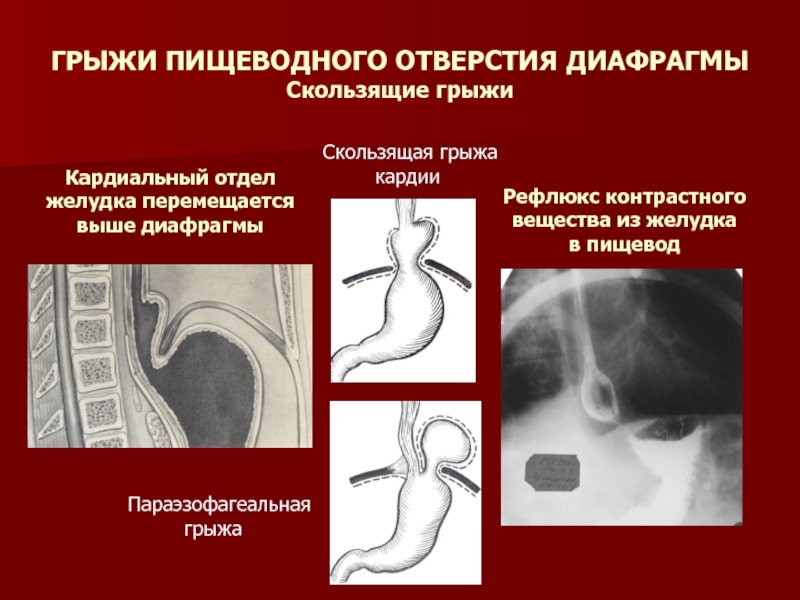 Если часть желудка, попав в грудную полость, остается там – это фиксированная грыжа.
Если часть желудка, попав в грудную полость, остается там – это фиксированная грыжа.
 Операции выполняет эксперт высшей квалификации, специализирующийся на данной проблеме.
Операции выполняет эксперт высшей квалификации, специализирующийся на данной проблеме.

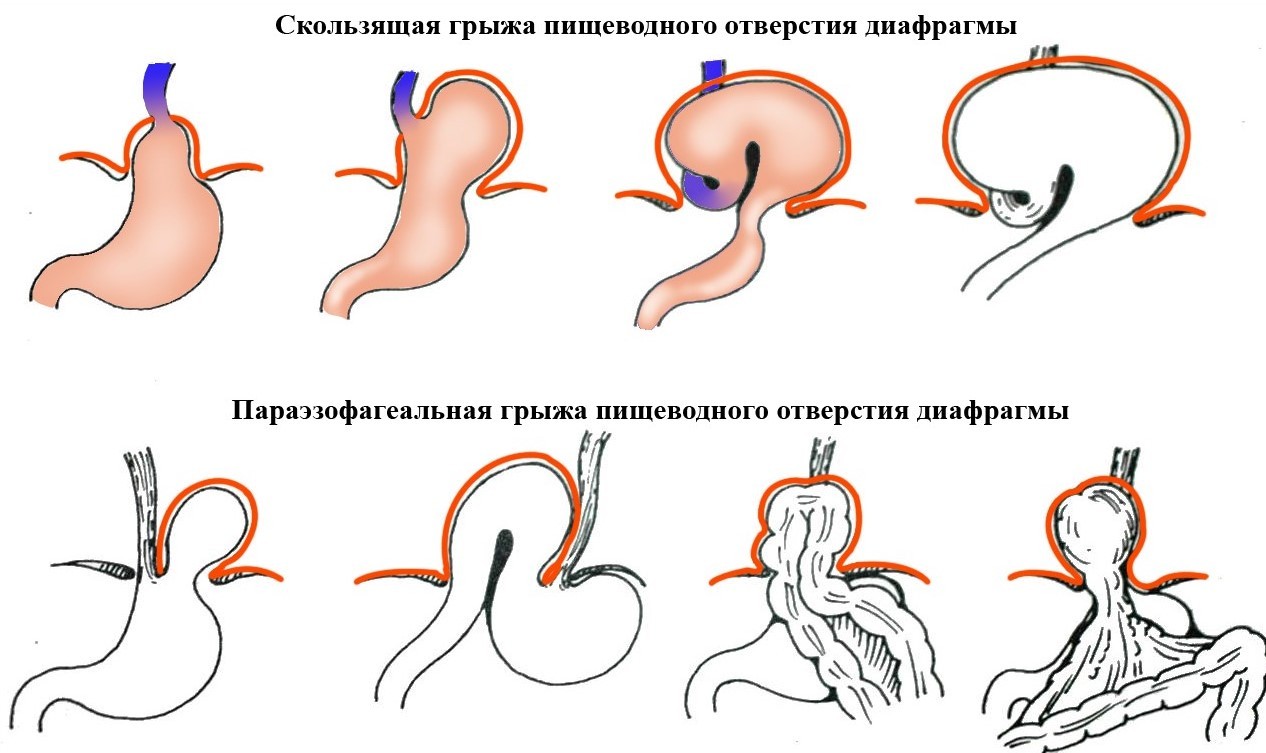 м.н., профессор
м.н., профессор Новочеремушкинская (м. «Новые Черемушки»)
Новочеремушкинская (м. «Новые Черемушки») м.н., профессор РАЕ, заведующая отделением офтальмологии в «СМ-Клиника» на ул. Ярославская
м.н., профессор РАЕ, заведующая отделением офтальмологии в «СМ-Клиника» на ул. Ярославская «ВДНХ»)
«ВДНХ») «Севастопольская»)
«Севастопольская») м.н. Заместитель главного врача по хирургии в «СМ-Клиника» в Старопетровском проезде
м.н. Заместитель главного врача по хирургии в «СМ-Клиника» в Старопетровском проезде Расковой (м. «Белорусская»)
Расковой (м. «Белорусская») м.н.
м.н. Это сегодня двойные и даже тройные гибридные операции, которые выполняют теперь уже не в институте, а Национальном медицинском исследовательском центре хирургии имени А.В.Вишневского, считаются нормой, а сама идея сложных комбинированных оперативных вмешательств в интересах пациента активно поддерживается новым директором Центра, главным хирургом Минздрава России, академиком РАН Амираном Ревишвили.
Это сегодня двойные и даже тройные гибридные операции, которые выполняют теперь уже не в институте, а Национальном медицинском исследовательском центре хирургии имени А.В.Вишневского, считаются нормой, а сама идея сложных комбинированных оперативных вмешательств в интересах пациента активно поддерживается новым директором Центра, главным хирургом Минздрава России, академиком РАН Амираном Ревишвили.
 К сожалению, сегодня картина иная, традиционные школы уходят, и многие регионы начинают заниматься пищеводной хирургией фактически с нуля.
К сожалению, сегодня картина иная, традиционные школы уходят, и многие регионы начинают заниматься пищеводной хирургией фактически с нуля. И это лишь 10% от всех носителей грыж пищевода. Ещё 10% пациентов имеют параэзофагеальные грыжи, которые всегда нуждаются в хирургической коррекции. Итого 20%. А в 80-ти процентах случаев грыжи пищеводного отверстия диафрагмы не нуждаются в хирурги-ческом лечении! Но беда в том, что сегодня многие не очень опытные и даже опытные хирурги оперируют абсолютно все грыжи по факту их выявления. Налицо превышение показаний к оперативному лечению.
И это лишь 10% от всех носителей грыж пищевода. Ещё 10% пациентов имеют параэзофагеальные грыжи, которые всегда нуждаются в хирургической коррекции. Итого 20%. А в 80-ти процентах случаев грыжи пищеводного отверстия диафрагмы не нуждаются в хирурги-ческом лечении! Но беда в том, что сегодня многие не очень опытные и даже опытные хирурги оперируют абсолютно все грыжи по факту их выявления. Налицо превышение показаний к оперативному лечению. д. То есть оперируют всех пациентов, кто подходит под технологию. К счастью, в большинстве случаев удачно. А неудачи во многом обусловлены отсутствием профильной специализации в какой-либо из этих областей. Замечу, что хирургия диафрагмальных грыж и грыж брюшной стенки – это «две большие разницы». Вмешательства в области пищеводного отверстия диафрагмы и пищеводно-желудочного перехода технически сложнее и деликатнее.
д. То есть оперируют всех пациентов, кто подходит под технологию. К счастью, в большинстве случаев удачно. А неудачи во многом обусловлены отсутствием профильной специализации в какой-либо из этих областей. Замечу, что хирургия диафрагмальных грыж и грыж брюшной стенки – это «две большие разницы». Вмешательства в области пищеводного отверстия диафрагмы и пищеводно-желудочного перехода технически сложнее и деликатнее. «Двум богам служить нельзя»,- рассуждают некоторые коллеги и ограничиваются эндоскопическими навыками. И добавляют, что применять открытую хирургию в 21 веке – это своего рода «варварство».
«Двум богам служить нельзя»,- рассуждают некоторые коллеги и ограничиваются эндоскопическими навыками. И добавляют, что применять открытую хирургию в 21 веке – это своего рода «варварство». Это привело к значительному расширению пищевода и физическим страданиям человека, который на протяжении трёх лет после такого «лечения» не мог полноценно питаться.
Это привело к значительному расширению пищевода и физическим страданиям человека, который на протяжении трёх лет после такого «лечения» не мог полноценно питаться. Уже к началу августа мы выполнили годовой план по профилю «грыжа пищеводного отверстия диафрагмы» на 140%, прооперировав почти 60 человек, из которых большинство – повторно.
Уже к началу августа мы выполнили годовой план по профилю «грыжа пищеводного отверстия диафрагмы» на 140%, прооперировав почти 60 человек, из которых большинство – повторно. Я полагаю, что на самом деле неудач значительно больше. К примеру, зарубежная статистика результатов лапароскопической коррекции параэзофагеальных грыж такова: частота рецидива у ведущих мировых хирургов составляет в среднем 30%. Среди них есть и такие, которые оперируют с частотой рецидива 40 и даже 50%.
Я полагаю, что на самом деле неудач значительно больше. К примеру, зарубежная статистика результатов лапароскопической коррекции параэзофагеальных грыж такова: частота рецидива у ведущих мировых хирургов составляет в среднем 30%. Среди них есть и такие, которые оперируют с частотой рецидива 40 и даже 50%. Открытые вмешательства по-прежнему занимают основное место в хирургии пищевода и желудка, образуя её фундамент.
Открытые вмешательства по-прежнему занимают основное место в хирургии пищевода и желудка, образуя её фундамент. д.
д. Не мудрено, что они популярны у молодых хирургов. На самом деле вопрос «как и чему учить сегодня молодёжь» окончательно не решён, и он призван стать темой широкой внутрипрофессиональной дискуссии.
Не мудрено, что они популярны у молодых хирургов. На самом деле вопрос «как и чему учить сегодня молодёжь» окончательно не решён, и он призван стать темой широкой внутрипрофессиональной дискуссии. Для образования грыжи пищеводного отверстия достаточно развиться с возрастом слабости мышечной и соединительной ткани диафрагмы, что приведет к расширению отверстия, через которое пищевод проходит из грудной полости в брюшную, или при частом повышении давления в брюшной полости, обусловленном тяжелой физической нагрузкой, кашлем, запорами, перееданием.
Для образования грыжи пищеводного отверстия достаточно развиться с возрастом слабости мышечной и соединительной ткани диафрагмы, что приведет к расширению отверстия, через которое пищевод проходит из грудной полости в брюшную, или при частом повышении давления в брюшной полости, обусловленном тяжелой физической нагрузкой, кашлем, запорами, перееданием.
 ).
).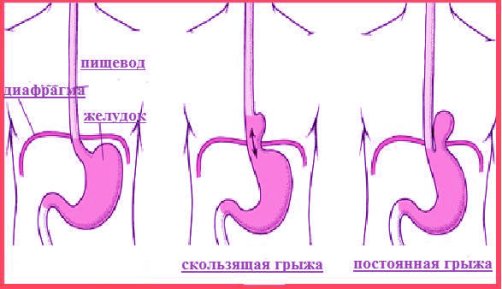
/11/11.jpg) В нашем центре мы, как правило, предлагаем нашим пациентам лапароскопическую операцию, потому что ее главным достоинством является наименьшая травматичность для пациента. Лапароскопическая операция выполняется без разрезов через небольшие проколы передней брюшной стенки. Все оперативное вмешательство происходит под контролем видеоэндоскопа.
В нашем центре мы, как правило, предлагаем нашим пациентам лапароскопическую операцию, потому что ее главным достоинством является наименьшая травматичность для пациента. Лапароскопическая операция выполняется без разрезов через небольшие проколы передней брюшной стенки. Все оперативное вмешательство происходит под контролем видеоэндоскопа.
 Наши врачи проведут операцию по удалению грыжи и подарят вам здоровье!
Наши врачи проведут операцию по удалению грыжи и подарят вам здоровье!


 Некоторые из них требуют уточнения и дальнейшего обоснования.
Некоторые из них требуют уточнения и дальнейшего обоснования.
 Эта группа ярко демонстрирует преимущества хирургического лечения ГЭР, позволяющего вернуть пациентам нормальное качество жизни без необходимости приема лекарственных препаратов в дальнейшем. При стриктурах пищевода необходимость в дилатации кардии после антирефлюксной операции уменьшается пятикратно, а внепищеводные, в том числе легочные проявления ГЭР купируются
Эта группа ярко демонстрирует преимущества хирургического лечения ГЭР, позволяющего вернуть пациентам нормальное качество жизни без необходимости приема лекарственных препаратов в дальнейшем. При стриктурах пищевода необходимость в дилатации кардии после антирефлюксной операции уменьшается пятикратно, а внепищеводные, в том числе легочные проявления ГЭР купируются
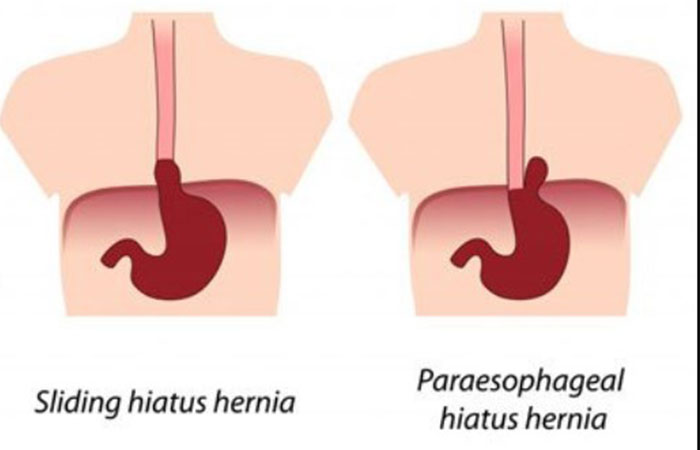
 На нормальный режим питания с употреблением плотной пищи (хлеб, жесткие фрукты, овощи и др.) пациент переходит с 6-ой недели после операции.
На нормальный режим питания с употреблением плотной пищи (хлеб, жесткие фрукты, овощи и др.) пациент переходит с 6-ой недели после операции.

