Шляттера болезнь мкб: Болезнь Осгуда-Шляттера. Код МКБ 10 М92.5 – Болезнь Осгуда Шляттера: код по МКБ-10, особенности
Болезнь Осгуда-Шляттера. Код МКБ 10 М92.5
Общая информация.
Болезнь Осгуда-Шляттера- остеохондропатия бугристости большеберцовой кости. Заболевание было открыто в 1906г. когда ее впервые описал врач, имя которого она и носит. При этом заболевании происходит асептическая деструкция хрящевой ткани в области бугристости большеберцовой кости. Чаще всего наблюдается у подростков в период интенсивного роста 12-18 лет, у взрослых можно встретить ранее не выявленные остаточные явления в виде костной деформации, которая в свою очередь может причинять дискомфорт.
Причины.
— основная причина это прямая травматизация коленного сустава ( вывих, перелом, ушиб, разрыв собственной связки надколенника и т.п)
— регулярная микротравматизация коленного сустава, развивающаяся вследствие повышенной нагрузки при занятиях различными видами спорта ( футбол, баскетбол, фигурное катание, хоккей, спортивная гимнастика )
— может являться следствием артрита коленного сустава
— в некоторых случаях причина заболевания — врожденная нестабильность связочного аппарата по причине дисплазии хрящевой или соединительной ткани сустава.
Симптомы.
Пациент как правило жалуется на болезненные ощущения в проекции бугристости большеберцовой кости при ходьбе, сгибании конечности, и в ряде случаев в покое при обострении заболевания.
При осмотре в проекции бугристости большеберцовой кости наблюдается отек, повышение температуры, гиперемия , деформация в виде уплотнения, которая с течением времени увеличивается в размерах.
При пальпации отмечается локальная болезненность.
Диагностика и лечение.
Основными методами диагностики является рентгенография, КТ или МРТ коленного сустава.
Главная задача в лечении заболевания убрать провоцирующие факторы:
— освободить от занятий спортом ( бега, прыжков),
— обеспечить покой пораженной конечности,
— наложение фиксирующей повязки (брейса).
Медикаментозная терапия применяется с целью обезболивания, снятия воспалительного процесса ( Нимесулид, Кетопрофен, Ацеклофенак и тд). Местно также используют мази с НПВС ( Индовазин, Вольтарен, Найз-гель и тп).
Для улучшения трофики тканей назначают физиотерапию: лазеротерапия, магнитотерапия, электрофорез с Са, парафинотерапия.
Прогноз и осложнения.
Прогноз благоприятный, так как это заболевание относится к возрастным патологиям и зачастую после окончания подросткового периода к 18 годам на этапе завершения окостенения бугристости большеберцовой кости происходит выздоровление.
В редких случаях происходят осложнения:
— деформирующий артроз,
— фрагментация бугристости,
— хронический бурсит собственной связки надколенника,
— лигаментоз собственной связки надколенника.
При неэффективном консервативном лечении прибегают к оперативному лечению.
Болезнь Осгуда Шляттера: код по МКБ-10, особенности
Костная система людей любого возраста подвержена различного рода заболеваниям. Некоторые недуги имеют гендерную предрасположенность. В настоящей статье рассмотрена болезнь Осгуда-Шляттера, ее причины и принципы терапии.
Описание, код по МКБ-10
Заболевание характеризуется повреждением бугристости большеберцовой кости в период резкого роста скелета в возрасте от 10 до 15 лет. Вследствие этого может возникнуть воспаление вплоть до некроза.
Код болезни Осгуда Шляттера по МКБ-10 (международной классификации болезней) – М92,5.
Причины
Факторы, провоцирующие недуг:
- интенсивные занятия спортивной деятельностью – бег, прыжки в высоту;
- травмирование коленного сустава, надколенника;
- разрыв связочного аппарата;
- воспалительные процессы в колене.
Недуг обусловлен чрезмерным растяжением сухожилий четырехглавой мышцы бедра, которые не успевают за ростом кости и при нагрузках слабеют. Микротравмирования приводят к нарушению кровообращения в области коленного сочленения, и организм, компенсируя недостаток кровоснабжения, наращивает костную массу, которая становится бугристой.

 3_7_a
3_7_aСимптомы (признаки)
Болезнь имеет постепенное начало и характеризуется:
- болями режущего, жгучего характера в верхней половине большой берцовой кости, которые усиливаются при движениях и уменьшаются в покое;
- отеком в зоне нароста, без внешних изменений кожи;
- напряженностью бедренных мышц;
- ограничением движений;
- образованием плотной опухоли под коленом, которая не мешает при ходьбе.
Диагностируют болезнь с помощью рентгена (в боковой проекции), УЗИ, МРТ, КТ, радиоизотопного исследования, ОАК, крови на биохимию, пробы на ревматоидный фактор.
При пальпации шишка болезненная, плотная, отекшая, с четкими неровными краями.
Лечение
Терапию болезни проводит врач-ортопед. Курс воздействия зависит от возраста ребенка и скорости прогрессирования патологического состояния.
Основные принципы:
- ограничение нагрузок;
- временное освобождение от тренировок;
- в сложных случаях – ношение ортеза, гипса, наколенника или бандажа.
Терапия медикаментозными средствами заключается в приеме противовоспалительных нестероидных препаратов по возрасту (Ибупрофен, Нимесулид). Пить их следует краткими курсами с мониторингом общего состояния, так как лекарства влияют на ЖКТ и реологические свойства крови. В случаях жалобы на абдоминальные боли средство надо отменить и обратиться к лечащему врачу для назначения замены.
Для стимуляции роста кости производится назначение витаминов Д, Е, группы В, минералов с кальцием, натрием.
Дополнительно уменьшить болезненность и отек можно с помощью холодных компрессов.
Физиопроцедуры нормализуют кровообращение, активизируют регенерационные свойства организма и способны снизить воспалительный процесс.


Основные методики:
- электрофорез с лидокаином, прокаином;
- УВТ;
- грязевые аппликации;
- озокеритовые обертывания;
- парафиновые аппликации;
- УВЧ.
Физиотерапия рекомендована на срок до 6 месяца с небольшими перерывами. Нельзя самостоятельно прерывать курс процедур без консультации со специалистом.
ЛФК можно делать после стабилизации состояния пациента и снижения воспалительного процесса. Все мероприятия должны быть направлены на разработку колена и растяжение бедренной мышцы.
Рекомендуемые упражнения:
- Сгибание и разгибание ноги, сидя на высоком стуле, так, чтобы стопы не доставали до пола.
- Махи в сторону у стены.
- Поочередное притягивание к груди согнутого колена.
- Подъем конечностей вверх из положения лежа.
- Поднятие выпрямленной конечности вбок.
- Изометрические сокращения и расслабления четырехглавой мышцы бедра.
Занятия следует выполнять ежедневно, начиная с легкой разминки. При ощущении дискомфорта ЛФК необходимо прекратить до выяснения и устранения причины.
В комплекс терапии болезни входят регулярные сеансы массажа. Они должны начинаться со здоровой ноги с последующим переходом на больную. Можно использовать все массажные приемы, кроме вибрации и интенсивных движений.
При отсутствии положительной динамики консервативного лечения, формировании костной мозоли, которая травмирует окружающие ткани, врач принимает решение о целесообразности оперативного вмешательства. Процедура заключается во вскрытии надкостницы и удалении опухоли. Операция практически всегда проходит успешно, без осложнений.


После вмешательства первое время необходимо использовать бандаж или наколенник, пройти курс физиопроцедур, принимать препараты кальция (до полугода), ограничить нагрузку на больную ногу.
Осложнения и прогноз
При своевременном обращении к врачу и выполнении всех его рекомендаций болезнь проходит к 19 годам без последствий.
Возможные последствия недуга Осгуд Шлаттера:
- плотное образование на берцовой кости небольших размеров;
- дискомфорт в области коленного сочленения (синдром остеохондропатии).
В тяжелых случаях возможны:
- деформация сустава;
- остеоартроз;
- артрит.
Чтобы снизить риск возникновения негативных последствий в будущем, следует ограничить активные виды спорта – бег, пряжки, приседания – и перейти на другие виды активности.
Важно не допустить ухудшения состояния, своевременно обратиться за помощью к доктору и начать лечение.
( Пока оценок нет )
лечение, код по МКБ – 10
Остеохондропатии
Болезнь Шляттера – разрушение и поражение хрящевой и костной ткани коленного сустава в области надколенника. Обычно это происходит в период неоконченного роста костей у детей из-за интенсивных физических нагрузок. Шифр патологии по МКБ-10 – М92.5. По своей сути заболевание является разновидностью остеохондроза.
1
Сущность патологииДанное поражение не имеет воспалительного характера и не является инфекцией. В медицине это носит название асептического поражения эпифиза головки большой берцовой кости. Случается оно при интенсивной нагрузке на неокрепшее колено ребенка. Это заболевание относится к патологиям ОДА – опорно-двигательного аппарата, чаще встречается у юных спортсменов в возрасте от 10 до 18 лет.

Обычно повышенную физическую активность и подвижность проявляют мальчики, в связи с этим патология – их прерогатива. Первое описание болезни сделал швейцарский хирург Шляттер в 1906 г, и в это же время в Америке заболевание было описано хирургом Осгудом. Поэтому болезнь называют по их фамилиям – болезнь Шляттера-Осгуда. Медицинское название такого поражения – остеохондропатия бугристости большеберцовой кости, иначе говоря, омертвение, а затем и отмирание хрящевого участка указанной кости голени.
Кроме поражения хрящевой ткани некротизируется и костная. Вначале формируется хрящевая шишка (гипертрофия бугристости) на нижнем полюсе коленной чашечки. Поражается сначала одно колено, а затем и другое, бывают случаи, когда поражаются оба сразу. Коленный сустав оказывается ограниченным в своей подвижности. Бугристость – это, иначе говоря, место прикрепления надколенной связки. Если эту шишку не лечить, она костенеет. Болезнь Шляттера встречается у каждого пятого подростка, а у подростков, не имеющих отношения к спорту – у каждого двадцатого. У взрослых эта патология встречается очень редко. Хрящевая ткань является непрочной, быстро истончается и изнашивается при нагрузках. При этом может быть и разрыв связок. То есть в колене развивается посттравматическое состояние. Данная патология ОДА развивается при хроническом травмировании кости и ее зоны роста – ядра. Травма может быть при усилении нагрузок или при падании на колено.

Симптомы разрыва связок коленного сустава, методы лечения и реабилитация
2
Анатомия коленного суставаКолено – очень сложный сустав по своему строению. При его повреждениях способность человека к передвижению сходит на нет. Коленный сустав соединяет 2 крупные трубчатые кости – бедро и голень; он включает в себя сверху бедренную кость, а снизу его составляющей является большеберцовая кость. В голени имеется еще и малоберцовая кость, но к колену она отношения не имеет и крепится сбоку к большеберцовой кости. Спереди колена имеется надколенник – округлая косточка, к которой крепятся связки.
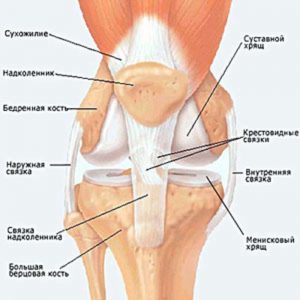

Феморальная или бедренная кость оканчивается 2 крупными округлыми выступами – мыщелками. Они образуют вместе суставную поверхность и покрыты слоем хряща. Между мыщелками имеется желобообразное углубление, по которому скользит надколенник при ходьбе и других движениях ноги. Большеберцовая кость тоже имеет свою суставную поверхность, но она ровная и гладкая. Толщина суставного хряща не больше 6 мм. Он нужен для уменьшения возникающего трения костей в колене при движениях ноги. Также хрящ играет роль амортизатора, который первым принимает на себя все удары. Коленный сустав укреплен и стабилизирован рядом связок, как внутри сустава, так и снаружи. Они состоят из плотной соединительной ткани. Разгибает колено квадрицепс, а для сгибания его работают мышцы – сгибатели на задней поверхности бедра.

Как сберечь и укрепить колени? Упражнения и питание для связок коленных суставов
3
Причины развития недуга и факторы рискаНарост под коленом образуется, когда ребенок переходит в разряд профессиональных спортсменов, которые испытывают особенно сильные нагрузки в области колена и на тренировках выкладываются до конца, по максимуму. Любой вид спорта, который предполагает резкие наклоны, удары, прыжки, бег, резкие повороты ног, падения, когда большая нагрузка приходится на квадрицепс – четырехглавую мышцу бедра – можно считать фактором риска, и синдром чаще возникает именно в этих условиях. К таким видам спорта относятся: хоккей, футбол, баскетбол, волейбол, гандбол, акробатика, художественная и спортивная гимнастика, атлетика, бокс, кикбоксинг, каратэ, фигурное катание, большой теннис, лыжный спорт, фехтование, современные спортивные танцы, дзюдо, самбо, балет.


Четырехглавая мышца бедра является самой крупной в человеческой анатомии. Имеет 4 головки. В нижней трети бедра они сливаются в единое сухожилие, которое охватывает надколенник и крепится к бугристости большеберцовой кости. Функция этой мышцы заключается в разгибании голени, а прямая мышца участвует в сгибании бедра и верхним своим концом крепится к бедренной кости. Все приседания, наклоны, прыжки – во всех этих движениях участвует квадрицепс, и ее сухожилия при этом чрезмерно растягиваются. Так как рост костей у детей еще не закончен, сухожилие тоже не окрепло, оно от постоянных нагрузок растягивается и слабеет. Появляются мелкие надрывы, микротравмы, нарушается кровоток в области колена. В этих условиях организм включает ответную реакцию в виде роста массы кости, которая и становится бугристостью.
Другие причины: непосредственные переломы колена, вывихи, трещины и травмы коленной чашечки или надколенника. Из-за надрывов сухожилия развивается воспалительная реакция и отек. Образуется пустота, и она заполняется костной шишкой, напоминающей опухоль. Кроме этого, развивается синовит – воспаление синовиальной оболочки коленного сустава, при этом в суставной сумке образуется выпот, отек усугубляется. У взрослых микротравмы подобное воздействие оказывают гораздо реже. Синовит грозит полной неподвижностью колена и даже инвалидностью. Поэтому лечение обязательно.


Почему немеет нога от бедра до колена и как с этим бороться?
4
Симптоматические проявленияСимптоматика определяется разрушением костной и хрящевой ткани. Основные признаки – локальная боль и отечность сустава. Сначала в области нижнего полюса надколенника появляется нарост, при ощупывании он твердый и напоминает опухоль. Симптомы в виде болезненных ощущений в колене сначала незначительные и редкие, они могут возникать только при физических нагрузках. После усиленных тренировок они уже становятся постоянными и локализуются с внутренней стороны коленного сустава и голени. Особенно это ощущается при некоторых видах движений: при подъеме и спуске по лестнице, при приседаниях, разгибаниях и сгибаниях ног. Затем боль начинает сопровождать больного уже при обычной ходьбе и даже в состоянии покоя. Колено отекает, и появляется припухлость.

Признаков воспаления в общепринятом смысле слова, таких как гиперемия, подъем температуры, не бывает. Нередко болезнь Шляттера протекает волнообразно, с ремиссиями и обострениями. В дальнейшем отек становится постоянным, он усиливается после нагрузок, часто по утрам. Припухлость становится твердой, как выступ. При перенапряжении боль возрастает и становится стреляющей, резкой. Обычно больные к врачу обращаются только в случае полной неподвижности колена и сильной боли в нем. Во всех остальных случаях все списывается на недомогание. Болезненность держится месяцами, может протекать и до 2 лет, пока не прекратится период роста костей. Полное выздоровление наступает после окончания физического роста детей. Прогноз обычно благоприятный.
5
Возможные осложненияИмеющаяся шишка обычно не беспокоит. Сустав вне обострений тоже спокоен. Но иногда появляются смещения мениска вверх, что, конечно, ограничивает подвижность ноги. При этом может развиваться остеоартроз сустава, боль становится постоянной. Колено начинает всегда реагировать на перемену погоды усилением болей. Обычно родителей подростков интересует вопрос, берут ли с подобной патологией на службу в армию? Да, берут. Отсрочка, если и дается, то на полгода. Только если полностью нарушены движения в коленном суставе, призывник может быть признан негодным к строевой службе. В каждом конкретном случае этот вопрос решается индивидуально, общих шаблонов нет. Костяные образования под коленом обычно не уходят.


6
Диагностические мероприятияСамое главное значение при диагностике имеет рентгенография сустава. Рентген проводится в 2 проекциях: прямой и боковой. Тогда полученные данные становятся полными. Рентген позволяет увидеть опухоли, ушибы и растяжения, травмы колена, разрывы связок. При боковых снимках определяется наличие “хоботков” в области бугристости, могут определяться изолированные костные фрагменты. Эпифиз может быть искривленным, надломленным и пр. При сложных случаях назначают УЗИ колена, МРТ, радиоизотопное сканирование (при этом определяются участки с повышенным поглощением радионуклидного препарата), денситометрию коленного сустава, т.е. рентгенологическое определение плотности кости.
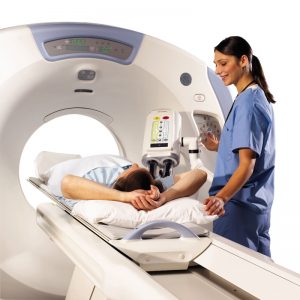

7
Лечебная тактикаЛечение включает в себя консерватиную терапию, физиолечение и операцию. В первую очередь создают иммобилизацию больной ноги – максимально уменьшают физические нагрузки. Нога должна оставаться в покое за счет наложения гипсовых манжет, бандажей. Во время тренировок обязательно на колене должны быть наколенники и ортезы – те же наколенники, но более сложной конструкции. Они бывают мягкие и твердые, даже с шарнирами. Эластичные ортезы бывают открытые и закрытые. Закрытые обладают согревающим эффектом, они фиксируют коленную чашечку. Открытый тип – его натяжение регулируется, могут быть боковые ребра жесткости. Шарнирные наколенники позволяют регулировать степень подвижности сустава.
Кроме этих защитных механизмов назначаютс
Что такое болезнь Осгуда Шлаттера. Лечение у взрослых и подростков Бугристой Остеохондропатии Большеберцовой кости мкб 10, рентген синдрома
Механизм развития патологии не известен. Существуют предположения о патогенезе, основанные на данных категории заболевших. Это группа риска молодых людей, подверженных стресс-условиям от механической нагрузки в коленях и грубых травм.
Черты заболевания
В развитии и течении бугристого поражения участка большеберцовой кости проявляются свои особые черты заболевания. О том, что такое болезнь осгуда шлаттера говорят исключительные характерные изменения в голени.
А именно:
- Это, во-первых, молодой возраст, у взрослых не отмечается.
- Во-вторых, болезненность, вызывающая ограничения разгибания и сгибания зоны соединения колена происходит на фоне здорового общего состояния.
- И даже на месте проблемы редко присутствует воспаление. А если и начинается при болезни осгуда шлаттера, то в слабой степени.
Влияющий фактор роста твердой ткани, возможно, влияет на функциональные отклонения.
Имеется четкая локализация зоны дискомфорта при патологии осгуда шлаттера болезнь фото ниже. Несмотря на то, что определенность изменений известна давно, не изучено как реагирует гиалиновая прослойка, в соединяющей зоне в момент активации симптоматического проявления.
Четкая локализация боли, коленный сустав (нижняя его часть)Почему так называется нарушение функционального состояния
Кодированное название описываемой болезни по классификации известных медицинских болезней зашифровано под кодом M92.5 Юношеский остеохондроз большой и малой берцовых костей.
Описанное одновременно двумя врачами сразу состояние бугристость большеберцовой кости получило название от фамилий его открывателей. Их интерес к изменению окостенения определенных хрящей и послужил открытию столь необычного явления. В будущем патология осгуд шляттера болезнь большеберцовой кости стала называться двумя их фамилиями.
Согласно расшифровке кодов болезнь осгуда шляттера мкб 10 это отклонение от нормы состояния кости, но при этом в его описании имеются данные об асептическом некротическом изменении. Кроме этого патология обозначается и другим принятым термином остеохондропатия бугристости большеберцовой кости.
Как возникает боль
Первое, что ощущает пациент, припухлость в области выступающей части внизу колена и болезненность при сгибании или разгибании. Отмечается симптоматика после длительных или интенсивных физических нагрузок или травм, в том числе и переломов.
Почему появляется болезнь осгуда шлаттера у подростков:
- Из-за не до конца завершенного процесса формирования крупной расположенной медиально кости голени во время ее роста она не может выдерживать усиленные нагрузки. Возраст 10-14 лет.
- Это способствует болезненным ощущениям.
- Появляются они из-за воспаления связок.
Результат: нарушение местного кровообращения.
Чтобы увидеть, как выглядит нога, если есть болезнь шляттера фото, предлагаем под текстом. Это наглядный пример изменения расположенной медиально кости голени.
Заметная зона выпирания в медиальной части голени, видная не вооруженным взглядом
Из-за стресс-нагрузок не достаточно сильная большеберцовая кость в юношеском периоде не справляется с ними. Поэтому болезнь осгуда шлаттера у взрослых практически не возникает. А остается как изменение.
Неблагоприятность исхода, или прогноз без внимания:
Нарушенное кровообращение на участке своеобразного типа повреждения вызывает появление мелких микрокровоизлияний. Осложненные варианты описываются, как возникающий безмикробный некроз твердых и хрящевых участков и отрыв эпифиза (верхнего). Это и есть тот самый асептический вариант, вошедший в перечень международной классификации заболеваний.
Учитывая юный этап жизни синдром осгуда шлаттера нельзя оставлять без внимания. Хоть множество случаев заканчивались тем, что боль отпускала, но все же, рекомендуется контроль состояния костной ткани, с поддерживающей стимуляцией ее роста. Для этого существует ряд мероприятий, как лечить осгуд шляттера, влияя на неприятную симптоматику.
Измененное состояние твердой ткани на изображении, полученном после проведенной рентген-диагностикиРаспознавание состояния, остеохондропатия большеберцовой кости
Особенность любой внутренней патологии состоит в том, что даже при проведении внешнего физикального осмотра пациента, для подтверждения диагноза нужно проводить исследование с помощью рентген-аппарата. Существующий синдром шляттера у детей имеет довольно характерные черты проявления, но, тем не менее, это не исключает распознавание ситуации с
Болезнь Осгуда Шляттера: код по МКБ-10, особенности
Костная система людей любого возраста подвержена различного рода заболеваниям. Некоторые недуги имеют гендерную предрасположенность. В настоящей статье рассмотрена болезнь Осгуда-Шляттера, ее причины и принципы терапии.
Описание, код по МКБ-10
Заболевание характеризуется повреждением бугристости большеберцовой кости в период резкого роста скелета в возрасте от 10 до 15 лет. Вследствие этого может возникнуть воспаление вплоть до некроза.
Код болезни Осгуда Шляттера по МКБ-10 (международной классификации болезней) – М92,5.
Причины
Факторы, провоцирующие недуг:
- интенсивные занятия спортивной деятельностью – бег, прыжки в высоту,
- травмирование коленного сустава, надколенника,
- разрыв связочного аппарата,
- воспалительные процессы в колене.
Недуг обусловлен чрезмерным растяжением сухожилий четырехглавой мышцы бедра, которые не успевают за ростом кости и при нагрузках слабеют. Микротравмирования приводят к нарушению кровообращения в области коленного сочленения, и организм, компенсируя недостаток кровоснабжения, наращивает костную массу, которая становится бугристой.
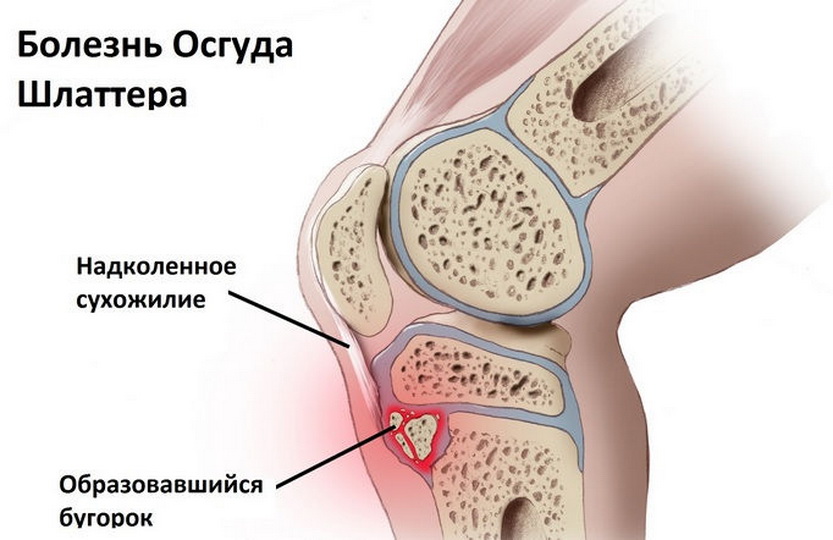
Симптомы (признаки)
Болезнь имеет постепенное начало и характеризуется:
- болями режущего, жгучего характера в верхней половине большой берцовой кости, которые усиливаются при движениях и уменьшаются в покое,
- отеком в зоне нароста, без внешних изменений кожи,
- напряженностью бедренных мышц,
- ограничением движений,
- образованием плотной опухоли под коленом, которая не мешает при ходьбе.
Диагностируют болезнь с помощью рентгена (в боковой проекции), УЗИ, МРТ, КТ, радиоизотопного исследования, ОАК, крови на биохимию, пробы на ревматоидный фактор.
При пальпации шишка болезненная, плотная, отекшая, с четкими неровными краями.
Лечение
Терапию болезни проводит врач-ортопед. Курс воздействия зависит от возраста ребенка и скорости прогрессирования патологического состояния.
Основные принципы:
- ограничение нагрузок,
- временное освобождение от тренировок,
- в сложных случаях – ношение ортеза, гипса, наколенника или бандажа.
Терапия медикаментозными средствами заключается в приеме противовоспалительных нестероидных препаратов по возрасту (Ибупрофен, Нимесулид). Пить их следует краткими курсами с мониторингом общего состояния, так как лекарства влияют на ЖКТ и реологические свойства крови. В случаях жалобы на абдоминальные боли средство надо отменить и обратиться к лечащему врачу для назначения замены.
Для стимуляции роста кости производится назначение витаминов Д, Е, группы В, минералов с кальцием, натрием.
Дополнительно уменьшить болезненность и отек можно с помощью холодных компрессов.
Физиопроцедуры нормализуют кровообращение, активизируют регенерационные свойства организма и способны снизить воспалительный процесс.
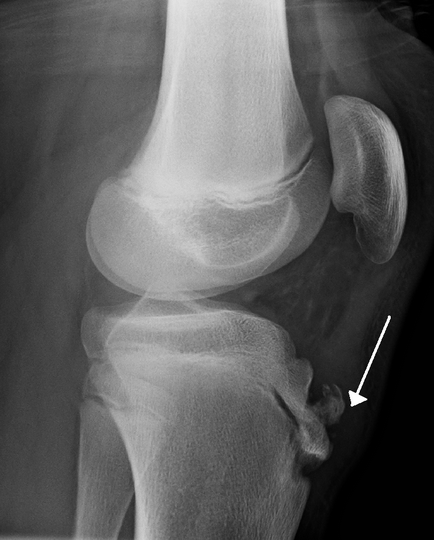
Основные методики:
- электрофорез с лидокаином, прокаином,
- УВТ,
- грязевые аппликации,
- озокеритовые обертывания,
- парафиновые аппликации,
- УВЧ.
Физиотерапия рекомендована на срок до 6 месяца с небольшими перерывами. Нельзя самостоятельно прерывать курс процедур без консультации со специалистом.
ЛФК можно делать после стабилизации состояния пациента и снижения воспалительного процесса. Все мероприятия должны быть направлены на разработку колена и растяжение бедренной мышцы.
Рекомендуемые упражнения:
- Сгибание и разгибание ноги, сидя на высоком стуле, так, чтобы стопы не доставали до пола.
- Махи в сторону у стены.
- Поочередное притягивание к груди согнутого колена.
- Подъем конечностей вверх из положения лежа.
- Поднятие выпрямленной конечности вбок.
- Изометрические сокращения и расслабления четырехглавой мышцы бедра.
Занятия следует выполнять ежедневно, начиная с легкой разминки. При ощущении дискомфорта ЛФК необходимо прекратить до выяснения и устранения причины.
В комплекс терапии болезни входят регулярные сеансы массажа. Они должны начинаться со здоровой ноги с последующим переходом на больную. Можно использовать все массажные приемы, кроме вибрации и интенсивных движений.
При отсутствии положительной динамики консервативного лечения, формировании костной мозоли, которая травмирует окружающие ткани, врач принимает решение о целесообразности оперативного вмешательства. Процедура заключается во вскрытии надкостницы и удалении опухоли. Операция практически всегда проходит успешно, без осложнений.
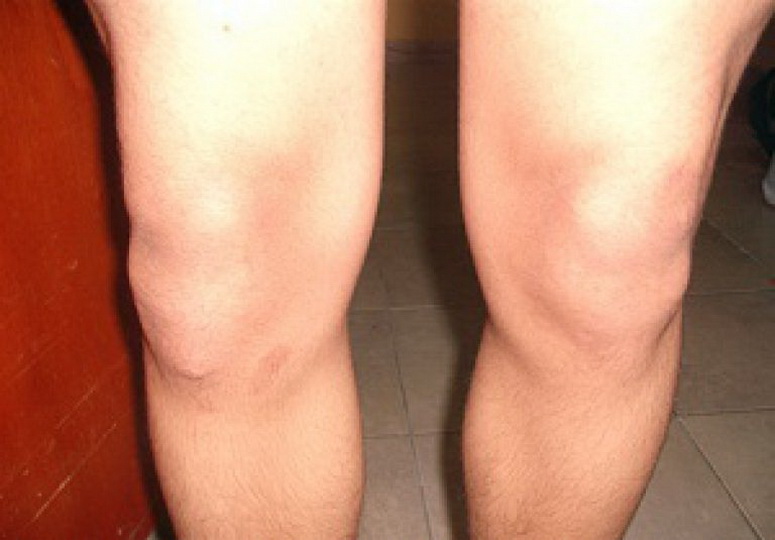
После вмешательства первое время необходимо использовать бандаж или наколенник, пройти курс физиопроцедур, принимать препараты кальция (до полугода), ограничить нагрузку на больную ногу.
Осложнения и прогноз
При своевременном обращении к врачу и выполнении всех его рекомендаций болезнь проходит к 19 годам без последствий.
Возможные последствия недуга Осгуд Шлаттера:
- плотное образование на берцовой кости небольших размеров,
- дискомфорт в области коленного сочленения (синдром остеохондропатии).
В тяжелых случаях возможны:
- деформация сустава,
- остеоартроз,
- артрит.
Чтобы снизить риск возникновения негативных последствий в будущем, следует ограничить активные виды спорта – бег, пряжки, приседания – и перейти на другие виды активности.
Важно не допустить ухудшения состояния, своевременно обратиться за помощью к доктору и начать лечение.
 Загрузка…
Загрузка…Болезнь шляттера мкб 10
Болезнь Шляттера, остеохондропатии бугристости большеберцовой кости
Костная система людей любого возраста подвержена различного рода заболеваниям. Некоторые недуги имеют гендерную предрасположенность. В настоящей статье рассмотрена болезнь Осгуда-Шляттера, ее причины и принципы терапии.
Описание, код по МКБ-10
Заболевание характеризуется повреждением бугристости большеберцовой кости в период резкого роста скелета в возрасте от 10 до 15 лет. Вследствие этого может возникнуть воспаление вплоть до некроза.
Код болезни Осгуда Шляттера по МКБ-10 (международной классификации болезней) – М92,5.
Причины
Факторы, провоцирующие недуг:
- интенсивные занятия спортивной деятельностью – бег, прыжки в высоту;
- травмирование коленного сустава, надколенника;
- разрыв связочного аппарата;
- воспалительные процессы в колене.
Недуг обусловлен чрезмерным растяжением сухожилий четырехглавой мышцы бедра, которые не успевают за ростом кости и при нагрузках слабеют. Микротравмирования приводят к нарушению кровообращения в области коленного сочленения, и организм, компенсируя недостаток кровоснабжения, наращивает костную массу, которая становится бугристой.
3_7_aСимптомы (признаки)
Болезнь имеет постепенное начало и характеризуется:
- болями режущего, жгучего характера в верхней половине большой берцовой кости, которые усиливаются при движениях и уменьшаются в покое;
- отеком в зоне нароста, без внешних изменений кожи;
- напряженностью бедренных мышц;
- ограничением движений;
- образованием плотной опухоли под коленом, которая не мешает при ходьбе.
Диагностируют болезнь с помощью рентгена (в боковой проекции), УЗИ, МРТ, КТ, радиоизотопного исследования, ОАК, крови на биохимию, пробы на ревматоидный фактор.
Читайте также: Причины боли в коленном суставе различного характераПри пальпации шишка болезненная, плотная, отекшая, с четкими неровными краями.
Лечение
Терапию болезни проводит врач-ортопед. Курс воздействия зависит от возраста ребенка и скорости прогрессирования патологического состояния.
Основные принципы:
- ограничение нагрузок;
- временное освобождение от тренировок;
- в сложных случаях – ношение ортеза, гипса, наколенника или бандажа.
Терапия медикаментозными средствами заключается в приеме противовоспалительных нестероидных препаратов по возрасту (Ибупрофен, Нимесулид). Пить их следует краткими курсами с мониторингом общего состояния, так как лекарства влияют на ЖКТ и реологические свойства крови. В случаях жалобы на абдоминальные боли средство надо отменить и обратиться к лечащему врачу для назначения замены.
Для стимуляции роста кости производится назначение витаминов Д, Е, группы В, минералов с кальцием, натрием.
Дополнительно уменьшить болезненность и отек можно с помощью холодных компрессов.
Физиопроцедуры нормализуют кровообращение, активизируют регенерационные свойства организма и способны снизить воспалительный процесс.
Основные методики:
- электрофорез с лидокаином, прокаином;
- УВТ;
- грязевые аппликации;
- озокеритовые обертывания;
- парафиновые аппликации;
- УВЧ.
Физиотерапия рекомендована на срок до 6 месяца с небольшими перерывами. Нельзя самостоятельно прерывать курс процедур без консультации со специалистом.
ЛФК можно делать после стабилизации состояния пациента и снижения воспалительного процесса. Все мероприятия должны быть направлены на разработку колена и растяжение бедренной мышцы.
Рекомендуемые упражнения:
- Сгибание и разгибание ноги, сидя на высоком стуле, так, чтобы стопы не доставали до пола.
- Махи в сторону у стены.
- Поочередное притягивание к груди согнутого колена.
- Подъем конечностей вверх из положения лежа.
- Поднятие выпрямленной конечности вбок.
- Изометрические сокращения и расслабления четырехглавой мышцы бедра.
Занятия следует выполнять ежедневно, начиная с легкой разминки. При ощущении дискомфорта ЛФК необходимо прекратить до выяснения и устранения причины.
В комплекс терапии болезни входят регулярные сеансы массажа. Они должны начинаться со здоровой ноги с последующим переходом на больную. Можно использовать все массажные приемы, кроме вибрации и интенсивных движений.
При отсутствии положительной динамики консервативного лечения, формировании костной мозоли, которая травмирует окружающие ткани, врач принимает решение о целесообразности оперативного вмешательства. Процедура заключается во вскрытии надкостницы и удалении опухоли. Операция практически всегда проходит успешно, без осложнений.
После вмешательства первое время необходимо использовать бандаж или наколенник, пройти курс физиопроцедур, принимать препараты кальция (до полугода), ограничить нагрузку на больную ногу.
Осложнения и прогноз
При своевременном обращении к врачу и выполнении всех его рекомендаций болезнь проходит к 19 годам без последствий.
Возможные последствия недуга Осгуд Шлаттера:
- плотное образование на берцовой кости небольших размеров;
- дискомфорт в области коленного сочленения (синдром остеохондропатии).
В тяжелых случаях возможны:
- деформация сустава;
- остеоартроз;
- артрит.
Чтобы снизить риск возникновения негативных последствий в будущем, следует ограничить активные виды спорта – бег, пряжки, приседания – и перейти на другие виды активности.
Важно не допустить ухудшения состояния, своевременно обратиться за помощью к доктору и начать лечение.
noginashi.ru
Болезнь Осгуда Шляттера коленного сустава у подростков и взрослых: симптомы, лечение, коды по МКБ-10
Болезнь Осгуда Шлаттера у подростков (Osgood–Schlatter disease), согласно статистическим данным, считается превалирующей у лиц мужского пола, но не зависит от половой принадлежности. Ее преобладание у сильной половины человечества связывают с тем, что она больше подвергается физическим нагрузкам.
В конце прошлого столетия ее принято было называть остеомиелитом
Болезнь шляттера код по мкб 10 — Все про суставы
Содержание статьи
Содержание:
- Общая информация
- Симптомы
- Диагностика заболевания
- Лечение
Артрит – это хроническое воспалительное заболевание суставов. Различают несколько видов артритов – реактивный, ревматоидный артрит, также подагрический, остеоартроз, септический и ювенильный артриты, спондилит. В данном случае поговорим о ревматоидном артрите.
Содержание статьи:
Общая информация
Ревматоидный артрит в большинстве случаем поражает коленные суставы, ступни, суставы бедер, плеч, рук, запястий и локтей, причем воспаление это симметричное. Воспаление суставов происходит по причине поражения оболочки мембраны, которая выстилает поверхность суставов. В прогрессе поражается хрящевая кость, происходит деформация суставов, эрозия костной ткани.
В редких случаях ревматоидный артрит поражает легкие, сердце, нервную систему.
Причины возникновения заболевания полностью не изучены, полагают, что основную роль здесь играет генетическая наследственность. Достоверно известно, что это аутоиммунное заболевание, когда организм синтезирует антитела против собственной же оболочки мембраны.

Согласно международной классификации болезней 10 пересмотра (МКБ-10) существует следующая дифференциация болезни:
- М05 — СеропозитивныйРА;
- М06 — Другие РА;
- М05.0 — Синдром Фелти;
- М05.1 – Ревматоидное заболевание лёгких;
- М05.2 — васкулит;
- М05.3 – РА с поражением ряда органов;
- М06.0 — Серонегативный РА;
- М06.1 — Болезнь Стилла у взрослых;
- М06.9 — РА неясного генеза.
Данному заболеванию подвержено около 2-х% населения независимо от расы. Причем у женщин артрит встречается в 3-4 раза чаще, чем у мужчин. В любом возрасте есть риск получить, независимо от того какие причины, ревматоидный артрит, причем довольно часто он встречается у молодых людей и у детей. Заболевание весьма сложное, причем инвалидность грозит 70% всех заболевших, а из-за ряда осложнений, таких как инфекции и почечная недостаточность, может закончиться смертельным исходом.
Симптомы.
Ревматоидный артрит неразделим с хроническим полиартритом, т.е. воспалением нескольких суставов одновременно. Постепенно пациенты начинают наблюдать утомляемость, слабость в мышцах. Первые признаки могут наблюдаться на протяжении нескольких недель, пока воспаление не станет более чем очевидным. Симптомы возрастают постепенно, по мере нарастания воспаления. Какие же могут быть основные признаки.
 Ревматоидный артрит можно отличить по суставной скованности в особенности вследствие долгой неподвижности тела. Обычно такое состояние бывает после сна и проходит через час и более. Насколько долго продолжается скованность, настолько и серьезная степень воспаления присутствует. При воспаленности суставов может ощущаться боль, отечность сустава, повышение температуры в области воспаления.
Ревматоидный артрит можно отличить по суставной скованности в особенности вследствие долгой неподвижности тела. Обычно такое состояние бывает после сна и проходит через час и более. Насколько долго продолжается скованность, настолько и серьезная степень воспаления присутствует. При воспаленности суставов может ощущаться боль, отечность сустава, повышение температуры в области воспаления.
При любых вышеописанных признаках необходима консультация врача для постановки диагноза, врач определит прогноз на дальнейшее течение болезни и методы лечения. Итак, подытожим основные признаки: чувствуется усталость, отсутствует аппетит, необычные боли в суставах, общая слабость организма. Обратите особое внимание на эти симптомы, если кто-то из вашей семьи болеет или ранее болел данным заболеванием. В случае, если вы знаете, что болеете артритом, но отмечаете у себя боли, отечность суставов, неприятные ощущения в желудке, немедленно обратитесь к врачу для коррекции лечения.
Диагностика заболевания
Для постановки правильного диагноза, необходимо представлять всю картину заболевания в целом с учетом истории болезни больного. Лабораторным методом установить признаки ревматоидного артрита достоверно не удастся. Само наличие в крови ревматоидного фактора не говорит о наличии данного заболевания, однако может указывать на присутствие другой тяжелой болезни. В результате исследования крови можно сказать, что ревматоидный артрит напрямую связан с наличием анемии у больного.
Рентгенологические признаки ревматоидного артрита не всегда явны и нет возможности поставить точный диагноз. Рентгеновское излучение поможет выявить опухоль тканей возле сустава, а также наличие жидкости. Выявление эрозии кости на ранней стадии говорит о прогрессировании ревматоидного артрита и требует немедленного лечения. По мере прогрессирования болезни, нарушения в строении суставов становятся более заметными, происходит сужение пространства между суставами и разрушение костных тканей.
Лечение
 Лечение при ревматоидном артрите направлено на подавление активности процесса, купирование боли, уменьшение скованности в суставах и предупреждение осложнений. Чтобы облегчить преодоление болезни, следует немалое внимание уделять питанию. Доказано, чтонекоторые продукты способствуют осложнению заболевания. Поэтому диета должна исключать употребление жирного мяса, молока, цитрусовых, овсяных и ржаных круп, кукурузы. Положительный эффект будет от употребления вегетарианской низкокалорийной пищи.
Лечение при ревматоидном артрите направлено на подавление активности процесса, купирование боли, уменьшение скованности в суставах и предупреждение осложнений. Чтобы облегчить преодоление болезни, следует немалое внимание уделять питанию. Доказано, чтонекоторые продукты способствуют осложнению заболевания. Поэтому диета должна исключать употребление жирного мяса, молока, цитрусовых, овсяных и ржаных круп, кукурузы. Положительный эффект будет от употребления вегетарианской низкокалорийной пищи.
Как вылечить артрит медикаментозными препаратами знает врач, нельзя прописывать себе самостоятельно какие-либо лекарства, если о них стало известно только лишь по рекомендации людей без медицинского образования, по отзывам на каком-либо форуме или сайте.
Базисная терапия включает прием нестероидных противовоспалительных препаратов: Мелоксикам, Диклофенак, Нимесулид, Дексалгин. Они обладают противовоспалительным и обезболивающим эффектами. Кроме того, применяют глюкокортикоиды, например преднизолон. Следует с осторожностью применять данные препараты, так как риск развития нежелательных проявлений достаточно высок. Так, НПВП негативно влияет на ЖКТ и возникновение язв. Глюкокортикоиды отрицательно сказываются на иммунной системе, запуская аутоиммунные процессы, разрушают кости, вызывают сахарный диабет и ожирение, обостряют имеющиеся хронические заболевания.
Чтобы уменьшить активность ревматоидного процесса рекомендован прием препаратов: Метотрексат, Д-пеницилламин, Азатиоприн, Сульфасалазин, Циклофосфамид. Они работают на подавление иммунной системы, тем самым замедляя разрушение костей собственным же защитным потенциалом. Поэтому больные при приеме данных препаратов чрезвычайно восприимчивы к разного рода инфекциям. Надо сказать, что лекарства этой группы очень токсичны, влияют на кровь, поражают ряд внутренних органов. Принимать их следует крайне осторожно и только после назначения врача, если это действительно необходимо.
Современное лечение ревматоидного артрита все так же не обходится без физиотерапевтических процедур. Больному назначают ультрафиолетовое облучение, магнитотерапию, электрофорез с противовоспалительными препаратами. При стихании острой стадии заболевания рекомендовано дополнить лечение массажем и ЛФК.
Как лечить болезнь Шляттера коленного сустава у подростков, детей и взрослых
Болезнь Шляттера – патология, поражающая верхнюю часть большеберцовой кости, примерно на 2 см ниже надколенника. Эта кость составляет основу голени. В ее верхнем отделе расположена бугристость, в области которой имеется зона роста большеберцовой кости. Болезнь Шляттера является остеохондропатией, она сопровождается изменениями в строении костной и хрящевой ткани.
Содержание:
- Причины болезни Шляттера
- Патогенез заболевания
- Болезнь Шляттера у подростков: причины, симптоматика, фото
- Диагностика болезни Шляттера коленного сустава
- Лечение болезни Шляттера консервативными методами
- Лечение физиотерапевтическими методами
- Особенности лечения оперативными методами
- Возможные осложнения
- Профилактика патологии
- Прогноз болезни
- Как выбрать наколенник при болезни Шляттера?
- Какой код у болезни Осгуда-Шляттера по МКБ-10?
- Берут ли в армию с болезнью Шляттера
Чаще всего заболевание возникает у подростков, занимающихся спортом. Оно характеризуется болью, воспалением и припухлостью ниже колена. Болезнь Осгуда-Шляттера не является тяжелым нарушением и хорошо поддается лечению. Лишь иногда она приводит к кальцификации и избыточному окостенению очага воспаления.
Причины болезни Шляттера
Болезнь Осгуда-Шляттера является одной из распространенных причин боли в колене у активных подростков, много занимающихся спортом. Чаще всего она встречается у мальчиков. Наиболее опасные в этом отношении виды спорта связаны с бегом или прыжками. При этом задействована четырехглавая мышца бедра, которая энергично сокращается.
Реже патология появляется без видимой причины у детей, не занимающихся спортом.
Некоторые ученые считают, что эта болезнь имеет генетические предпосылки. Установлено, что наследование может осуществляться по аутосомно-доминантному типу с неполной пенетрантностью. Это значит, что предрасположенность к ней может передаваться от родителей к детям. Однако эта закономерность выявляется не всегда. Механическую травму при этом считают пусковым фактором болезни.
Патогенез заболевания
Четырехглавая мышца предназначена для разгибания ноги в колене. Она расположена на бедре, своей нижней частью прикреплена к коленной чашечке (надколеннику), который в свою очередь связан с верхним отделом большеберцовой кости, где у подростков еще не закрылась зона окостенения. Чрезмерно сильное сокращение плохо растянутой четырехглавой мышцы бедра ведет к избыточной нагрузке на связки надколенника.
Большеберцовая кость у подростков сформирована не до конца и продолжает расти. Она недостаточно сильна для таких нагрузок. Поэтому в месте прикрепления к ней связок возникает воспаление и болезненность. В результате нарушения кровообращения появляются мелкие кровоизлияния. В более тяжелых случаях возникает отрыв верхнего эпифиза и асептический (безмикробный) некроз костно-хрящевых участков. Может произойти отслойка надкостницы.
Заболевание характеризуется сменой периодов отмирания небольших участков ткани и их восстановления. Зона некроза замещается плотной соединительной тканью. Постепенно на месте длительной травмы образуется разрастание — костная мозоль. Ее величина зависит от интенсивности и длительности повреждающего действия. В подколенной области определяется утолщенная бугристость – шишка. Ее можно обнаружить при прощупывании голени, а при большом размере – во время осмотра.
Болезнь Шляттера у подростков: причины, симптоматика, фото
Заболевание встречается у мальчиков возрасте 12 – 15 лет, реже у девочек 8 – 12 лет. Половые различия в распространенности болезни связаны с тем, что активные виды спорта обычно предпочитают мальчики. Если такие занятия посещает девочка, вероятность развития патологии у нее не меньше.
Опасные виды спорта, которые могут привести к травмам мышц бедра и повреждению верхнего эпифиза большеберцовой кости:
- футбол;
- гимнастика и акробатика;
- волейбол;
- баскетбол;
- фехтование;
- лыжный спорт;
- большой теннис;
- велосипедный спорт;
- бокс и борьба;
- бальные танцы и балет.
Вначале заболевание не сопровождается никакими жалобами. Вовремя нераспознанная патология быстро приобретает хронический характер. Через некоторое время появляется основной симптом – боль чуть ниже коленной чашечки. Интенсивность неприятных ощущений со временем меняется. Как правило, она усиливается во время нагрузки и сразу после нее. Особенно сильная боль появляется при прыжках, ходьбе по лестнице и приседаниях, в покое же стихает. Она не распространяется в другие отделы конечности. Этот признак сохраняется в течение нескольких месяцев. Иногда он проходит только после завершения роста ребенка. Это значит, что некоторых детей боль в ноге беспокоит в течение 2 – 3 лет.
Отличие заболевания в детском возрасте – достаточно длительное бессимптомное течение. Насторожить родителей должна боль под коленом, то появляющаяся, то исчезающая.
Болезнь может появиться и у взрослых. В этом случае она нередко вызывает нарушение подвижности коленного сустава и развитие артроза.
В области под коленной чашечкой заметен отек тканей. При надавливании здесь определяется локальная болезненность. Во время обострения повышается местная кожная температура. В далеко зашедших случаях становится видно костное разрастание на передней поверхности ноги под коленом.
Заболевание затрагивает эпифиз, расположенный на голени и под коленной чашечкой. При неосложненном течении на движения в коленном суставе оно не влияет, так что объем движений в нем сохранен. Симптомы чаще возникают с одной стороны, но в трети случаев поражают оба колена.
Диагностика болезни Шляттера коленного сустава
Распознавание заболевания основано на тщательном физикальном (внешнем) обследовании пациента и истории развития патологии. Если диагноз ясен после осмотра и расспроса пациента, дополнительное обследование может не проводиться. Однако врачи обычно назначают рентгенографию коленного сустава в двух проекциях, чтобы исключить более серьезные причины боли в колене.
На рентгеновских снимках видно повреждение надкостницы и эпифиза большеберцовой кости. В тяжелых случаях он фрагментирован. Имеется характерный рентгенологический признак в виде «хоботка». В дальнейшем на месте травмы возникает бугристость – костная мозоль.
Термография – метод определения локальной температуры. При обострении болезни на термограмме виден локализованный очаг повышения температуры, вызванный усилением кровотока в зоне воспаления, в фазе ремиссии он отсутствует.
При подготовке к оперативному лечению больному может быть проведена компьютерная томография коленного сустава и прилегающих областей, помогающая уточнить размер и расположение патологической бугристости.
Чтобы исключить другие травмы коленного сустава, в сомнительных случаях выполняется осмотр суставной полости с помощью гибкого оптического прибора – артроскопия. Эндоскопическое оперативное лечение используется при внутрисуставных повреждениях колена, при болезни Осгуда оно не применяется.
Данные о сопутствующих повреждениях колена можно получить и с помощью ультразвукового исследования. Его преимуществом являются неинвазивность, безболезненность и быстрота выполнения.
Для выявления очага патологии в сомнительных случаях применяется радиоизотопное сканирование. Оно позволяет визуализировать участок воспаления в костной ткани.
Сильная боль в колене, сохраняющаяся в покое, по ночам или сопровождающаяся болезненностью костей в других областях тела, лихорадкой, поражением других органов требует дифференциальной диагностики со следующими состояниями:
- инфекционный или ювенильный ревматоидный артрит;
- остеомиелит;
- туберкулез или опухоль костей;
- болезнь Пертеса;
- перелом надколенника и другие травмы колена;
- бурсит, синовит, миозит.
Лечение болезни Шляттера консервативными методами
Боль обычно проходит в течение нескольких месяцев без какого-либо лечения. При обострении болезни необходимо принимать болеутоляющие и противовоспалительные средства, такие как парацетамол или ибупрофен. Введение глюкокортикоидов в коленный сустав не рекомендуется.
Для стимуляции обменных процессов в костной ткани назначаются препараты кальция, витамины D, E и группы В.
При острой боли, возникшей после тренировки, следует на несколько минут приложить пакет со льдом ниже колена. Это поможет быстро избавиться от неприятных ощущений.
Для защиты коленной чашечки во время занятий футболом и другими травмоопасными видами спорта необходимо носить наколенники.
В домашних условиях врачи рекомендуют использовать холодные компрессы, ограничить физическую нагрузку на пораженную ногу, ежедневно делать упражнения, повышающие эластичность мышц бедра и связок надколенника. Показан массаж с противовоспалительными и улучшающими кровоснабжение средствами, например, с троксерутиновой мазью.
Лечение физиотерапевтическими методами
Для повышения эластичности мышц бедра, уменьшения воспаления, профилактики образования костной мозоли используются физиотерапевтические методы:
- Электрофорез с обезболивающими веществами (прокаин), метаболическими средствами (никотиновая кислота, соли кальция), гиалуронидазой, кокарбоксилазой.
- В легких случаях используется магнитная терапия. Можно применять домашние аппараты для физиолечения, действие которых основано на свойствах магнитного поля.
- Терапия волнами ультравысокой частоты (УВЧ).
- Прогревание колена с помощью инфракрасных лучей, озокерита, парафиновых компрессов, лечебных грязей, теплых ванн с морской солью или минеральной водой.
Курсы физиотерапии должны проводиться регулярно в течение длительного времени – до полугода. Под действием этих методов улучшается кровообращение в пострадавшей области, снимается отек и воспаление, ускоряется нормальная регенерация кости, предупреждается рост костной мозоли и развитие артроза.
Особенности лечения оперативными методами
Операция у подростков обычно не проводится. Она выполняется в более позднем возрасте при сохраняющейся боли в колене. Причина этого состояния – сформировавшаяся костная мозоль, которая постоянно травмирует надколенник. Операция заключается во вскрытии надкостницы и удалении лишней костной ткани. Такое вмешательство очень эффективно и практически не вызывает осложнений.
Рекомендуемые меры для успешного восстановления после операции:
- в течение месяца использовать наколенник или повязку на сустав;
- для восстановления костной ткани показаны сеансы электрофореза с солями кальция;
- прием лекарств на основе кальция внутрь в течение 4 месяцев;
- ограничение нагрузки на сустав в течение полугода.
Возможные осложнения
При своевременной диагностике и защите коленного сустава болезнь не приводит к тяжелым последствиям. Однако предсказать исход заболевания заранее невозможно, поэтому важна его профилактика.
Длительная травматизация бугристости большеберцовой кости может привести к смещению надколенника вверх, что ограничивает работу коленного сустава и приводит к появлению болей.
В редких случаях сустав начинает неправильно формироваться, возможна его деформация, развитие артроза. Артроз – дегенерация суставного хряща. Она ведет к невозможности сгибать колено, болям при ходьбе и другой физической нагрузке и ухудшает качество жизни пациента.
Профилактика патологии
Предотвратить развитие болезни Шляттера можно. Если ребенок занимается спортом, связанным с повышенной нагрузкой на бедро, ему необходимо тщательно разминаться перед тренировкой, выполнять упражнения на растяжку. Следует проконтролировать, достаточно ли внимания тренеры уделяют физической подготовке к занятию.
Во время занятий травмоопасными видами спорта для профилактики болезни Шляттера следует использовать наколенники.
Прогноз болезни
Спорт или физическая активность не приводят к необратимому повреждению кости или нарушению ее роста, но усиливают боль. Если эти ощущения мешают полноценным занятиям, необходимо решить вопрос об отказе от тренировок или уменьшении их интенсивности, продолжительности и частоты. Особенно это касается бега и прыжков.
Боль может сохраняться от нескольких месяцев до нескольких лет. Даже после завершения роста она может беспокоить человека, например, в положении стоя на коленях. Взрослым с болезнью Шляттера нужно избегать работы, связанной с длительной ходьбой.
В очень редких случаях, если боли сохраняются, применяется хирургическое лечение. У большинства больных результаты такого вмешательства очень хорошие.
Как выбрать наколенник при болезни Шляттера?
Наколенник – приспособление, стабилизирующее коленный сустав. Оно защищает спортсмена от повреждений коленного сустава и окружающих тканей.
Чтобы предупредить развитие патологии, следует выбирать мягкий наколенник. Он обеспечивает легкую фиксацию, предупреждает смещение коленной чашечки, распределяет нагрузку более равномерно, что позволяет избежать микротравм большеберцовой кости. Такие наколенники нередко оказывают массажирующее действие, разогревая ткани и повышая их эластичность.
В послеоперационном периоде можно использовать полужесткий наколенник. Он крепится к ноге с помощью ремней или липучек и обеспечивает хорошую поддержку сустава. Жесткие наколенники для профилактики и лечения болезни Шляттера обычно не рекомендуют.
При выборе изделия нужно обратить внимание на материал, из которого оно изготовлено. Лучше всего приобрести наколенник из лайкры или спандекса. Эти материалы не только хорошо облегают колено и поддерживают сустав, но и пропускают воздух, не допуская чрезмерного увлажнения кожи. Отличный выбор – изделие из нейлона. Нейлоновые наколенники стоят дороже других, но и прослужат они значительно дольше.
Недостатком хлопкового наколенника является его низкая прочность. Изделия из неопрена плохо пропускают влагу и воздух, в связи с чем их длительное использование не рекомендуется. Эти модели предназначены для плавания.
Если ребенок занимается гимнастикой, акробатикой, танцами, ему подойдут спортивные модели с толстыми подушечками. Для волейбольных тренировок лучше выбрать наколенник с гелевыми вставками. Эти изделия со временем принимают индивидуальную форму, они очень удобны и отлично защищают сустав. Для занятий футболом лучше использовать прочные наколенники с прошитыми подушечками.
Универсальные наколенники характеризуются небольшой толщиной, их можно использовать при занятиях любым видом спорта.
При подборе изделия для ребенка необходимо учитывать его размер. Помочь в этом может спортивный врач или ортопед, а также консультант в магазине медицинской техники или спортивных товаров. Размер определяется по окружности коленного сустава. Могут понадобиться обхваты бедра и голени.
Перед покупкой наколенник нужно примерить. Лучше приобрести изделие чуть-чуть больше, чем нужно, и отрегулировать его размер с помощью липучек. Это облегчит использование изделия при воспалении или травме сустава. Наколенник не должен стягивать конечность и мешать движениям, он должен быть легким и удобным.
Не следует использовать эти приспособления при воспалении вен конечности, дерматитах и других кожных заболеваниях в области колена, остром артрите, индивидуальной непереносимости использованного материала.
Какой код у болезни Осгуда-Шляттера по МКБ-10?
Болезнь Осгуда-Шляттера является остеохондропатией. По международной классификации болезней 10 пересмотра ей соответствует код М92.5 – юношеский остеохондроз берцовых костей. Отличия в терминологии объясняются традиционно разной классификацией поражения костей и суставов в отечественной и зарубежной медицинской практике.
Ранее остеохондрозом называли большую группу поражений костей и суставов. Позднее из нее выделили остеохондропатии – процессы, сопровождающиеся первичным повреждением и асептическим некрозом костной ткани. Термин «остеохондроз» стал использоваться для обозначения патологии, первично поражающей хрящ и приводящей к его истончению.
Поэтому болезнь Шляттера отнесена к остеохондропатиям. Однако в последней МКБ это не учтено, и заболевание имеет название «остеохондроз».
Берут ли в армию с болезнью Шляттера
Болезнь Осгуд-Шляттера может быть основанием для освобождения от срочной службы, только если она сопровождается функциональным нарушением коленного сустава. Проще говоря, если заболевание было диагностировано в подростковом возрасте, но колено в полной мере сгибается и разгибается, молодого человека с большой вероятностью призовут на службу.
Если же имеется ограничение подвижности в суставе, постоянная боль, невозможность нормально бегать, прыгать, приседать, то по результату заключения ортопеда юноша от призыва освобождается.
Если имеется болезнь Шляттера, а рост большеберцовой кости еще не завершился (это определяют по рентгеновским снимкам), обычно предоставляется отсрочка от призыва на полгода с повторным переосвидетельствованием.
В целом можно сказать, что если болезнь не нарушает активность человека, она не служит основанием для отсрочки. Степень функциональных нарушений определяет ортопед, который дает соответствующее заключение для призывной комиссии.
Болезнь Осгуда-Шляттера – заболевание, поражающее верхнюю часть большеберцовой кости голени в области прикрепления к ней связки надколенника. Ее причиной служит постоянная перегрузка коленного сустава при занятиях спортом, преимущественно у подростков. Заболевание может не сопровождаться жалобами или проявляться болью, припухлостью, воспалением тканей под коленной чашечкой. В дальнейшем на месте травмы образуется костная мозоль, которая может нарушать функции сустава.
Лечение заключается в ограничении нагрузки, использовании надколенников, холода, противовоспалительных препаратов и физиолечения. В тяжелых случаях проводится операция по удалению костного нароста. Важную роль в профилактике имеет подготовка к занятиям спортом, включающая растяжку мышц бедра.
Болезнь Шляттера служит основанием для отсрочки или освобождения от призыва в том случае. Если она сопровождается жалобами и объективно ухудшает подвижность коленного сустава. Степень функциональных нарушений определяет врач-ортопед.
Полезные статьи:
Source: systavy.ru
Читайте также








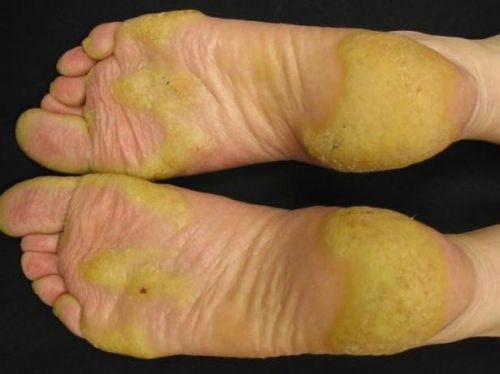










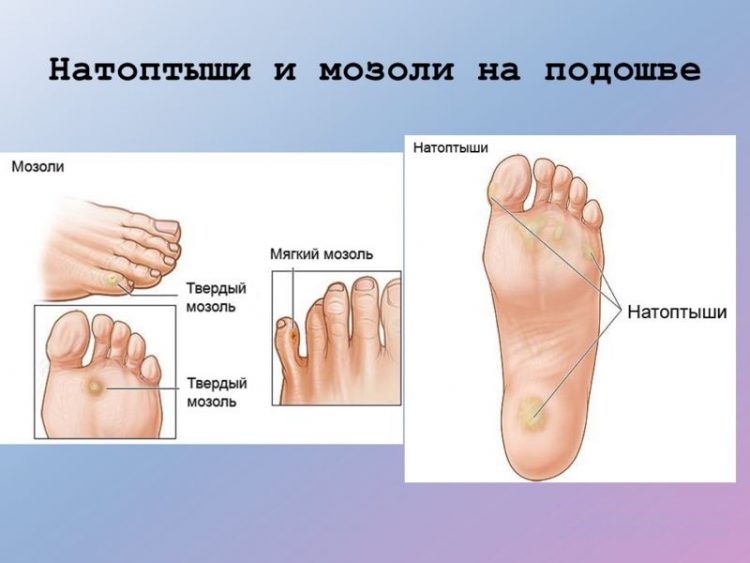

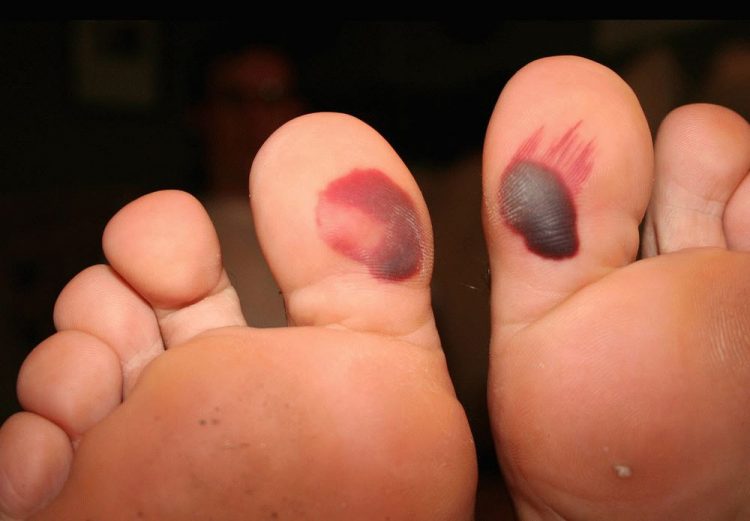
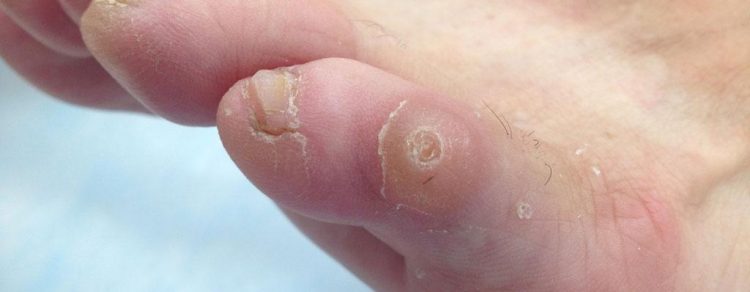
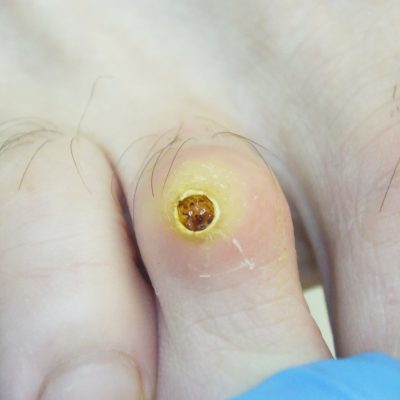
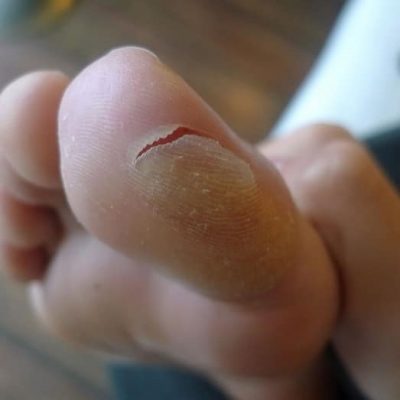
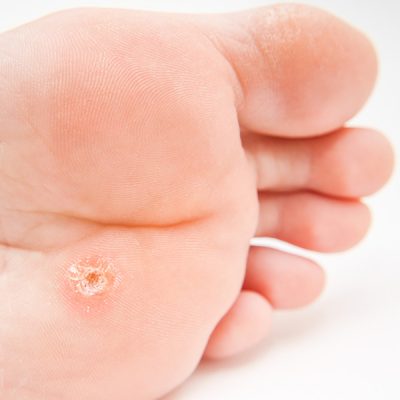

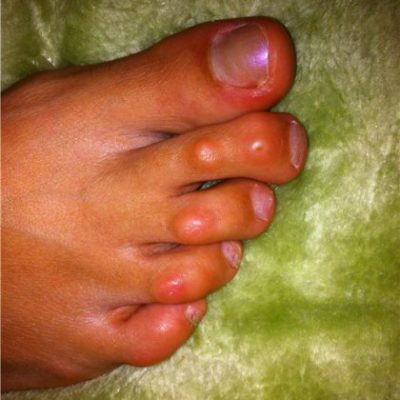
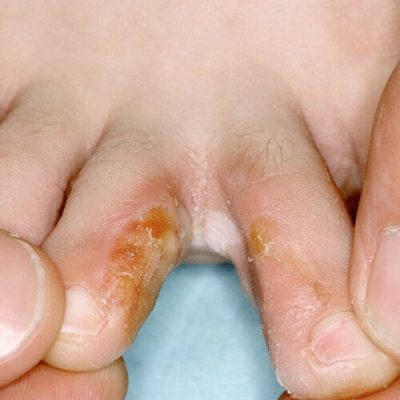
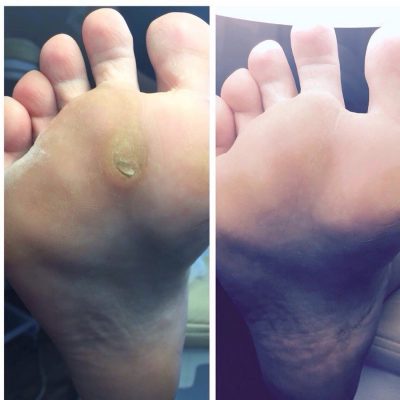

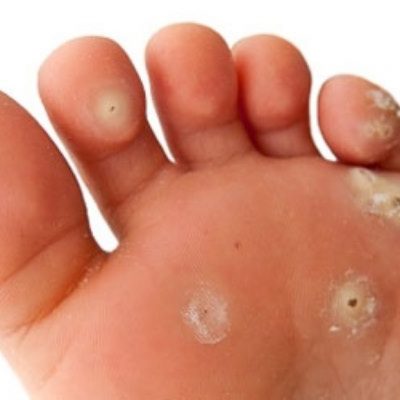
















 На ступнях ног могут появляться как каллюсы, так и подошвенные бородавки, а также другие области подошвы, которые находятся под постоянным давлением, когда человек стоит.
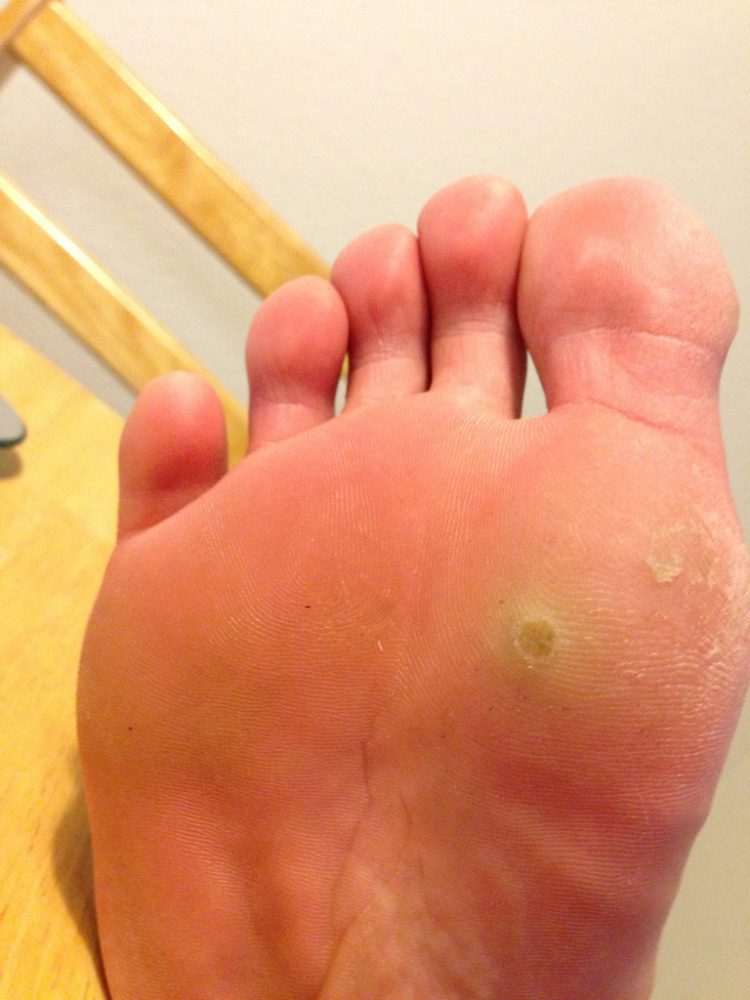
На ступнях ног могут появляться как каллюсы, так и подошвенные бородавки, а также другие области подошвы, которые находятся под постоянным давлением, когда человек стоит. Мозоли возникают из-за повторяющихся нагрузок на кожу, таких как протирка обуви сзади.
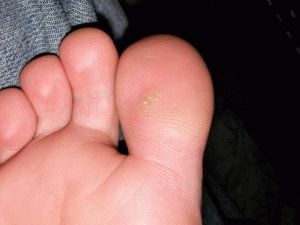
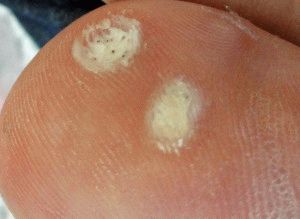
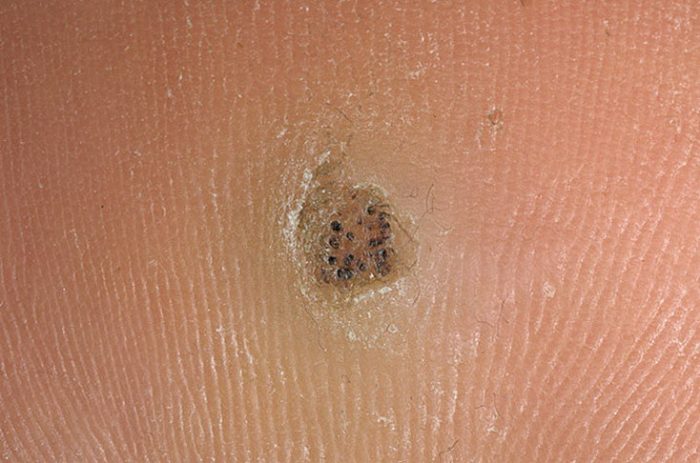
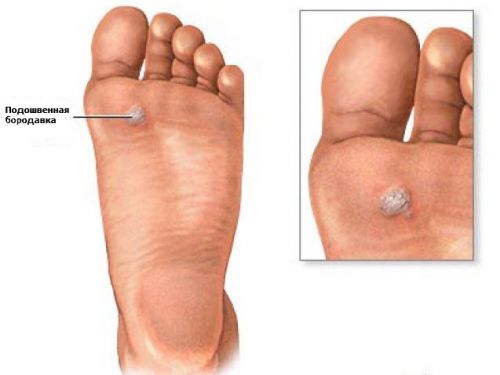
Мозоли возникают из-за повторяющихся нагрузок на кожу, таких как протирка обуви сзади. Подошвенные бородавки растут на подошвах ног, и их можно избежать, если не ходить босиком в общественных местах.
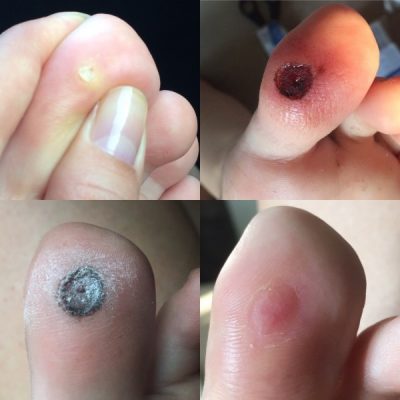
Подошвенные бородавки растут на подошвах ног, и их можно избежать, если не ходить босиком в общественных местах. Замораживание бородавок с жидким азотом часто вызывает образование волдырей там, где проводилась обработка.
Замораживание бородавок с жидким азотом часто вызывает образование волдырей там, где проводилась обработка. Бородавки на руке.
Бородавки на руке. Человек, применяющий лекарства к бородавке.,
Человек, применяющий лекарства к бородавке., Большие красные шишки могут появиться на задней части языка по разным причинам. Несмотря на то, что большинство факторов несерьезны, целесообразно определить свои удары, чтобы вы могли искать подходящие изменения образа жизни или методы лечения. Это также подготовит вас на случай, если они предложат более серьезную болезнь, требующую медицинской помощи.
Большие красные шишки могут появиться на задней части языка по разным причинам. Несмотря на то, что большинство факторов несерьезны, целесообразно определить свои удары, чтобы вы могли искать подходящие изменения образа жизни или методы лечения. Это также подготовит вас на случай, если они предложат более серьезную болезнь, требующую медицинской помощи. Когда шишки появляются на тыльной стороне языка, они имеют тенденцию быть больше других ударов на более передних участках языка и называются округлыми сосочками.
Когда шишки появляются на тыльной стороне языка, они имеют тенденцию быть больше других ударов на более передних участках языка и называются округлыми сосочками.















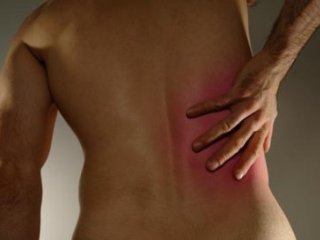
 Миалгии в пояснице встречаются значительно чаще в начале срока, нежели во 2 либо 3 триместре. Женский организм в первом триместре переживает гормональную революцию, растет прогестерон, что приводит к смягчению позвоночных дисков. Также изменения затрагивают суставные структуры. Такие масштабные перестройки и вызывают боли в спине во время беременности. Затрагивают изменения и маточное тело, отчего происходит натяжение его связочного аппарата, что провоцирует возникновение ярко выраженных болей на любом сроке беременности, особенно нижней области спины и живота.
Миалгии в пояснице встречаются значительно чаще в начале срока, нежели во 2 либо 3 триместре. Женский организм в первом триместре переживает гормональную революцию, растет прогестерон, что приводит к смягчению позвоночных дисков. Также изменения затрагивают суставные структуры. Такие масштабные перестройки и вызывают боли в спине во время беременности. Затрагивают изменения и маточное тело, отчего происходит натяжение его связочного аппарата, что провоцирует возникновение ярко выраженных болей на любом сроке беременности, особенно нижней области спины и живота. Наряду с этим происходит подготовка организма к родовой деятельности – постепенно начинается расширение тазовых костей, что нередко вызывает боли в спине у беременных. Примерно на 28-недельном сроке появляются спинные боли, вызванные перерастяжением и излишней ослабленностью мышечных тканей брюшины. Подобная боль в спине при беременности способна отдавать в конечности, а после долгого стояния или хождения она может усиливаться. Длятся такие боли до самого родоразрешения.
Наряду с этим происходит подготовка организма к родовой деятельности – постепенно начинается расширение тазовых костей, что нередко вызывает боли в спине у беременных. Примерно на 28-недельном сроке появляются спинные боли, вызванные перерастяжением и излишней ослабленностью мышечных тканей брюшины. Подобная боль в спине при беременности способна отдавать в конечности, а после долгого стояния или хождения она может усиливаться. Длятся такие боли до самого родоразрешения. Болеть спина при беременности начинает и из-за самого ребенка, который ежедневно тяжелеет, давит на крестцовые структуры и причиняет болезненность женщине.
Болеть спина при беременности начинает и из-за самого ребенка, который ежедневно тяжелеет, давит на крестцовые структуры и причиняет болезненность женщине. Когда болит спина при беременности, женщина часто не знает, что делать. О подобной неприятности лучше позаботиться заранее, нежели искать способы для ее устранения. Упражнения для облегчения нагрузки для спины являются отличной профилактической мерой. Они помогут укрепить спинные мышечные ткани, подготовив их к предстоящим нагрузкам. Такие упражнения входят в комплекс гимнастических элементов для беременных. Укрепленные мышцы обеспечат отсутствие болезненной тяжести в пояснице на поздних сроках, сохранят осанку и сделают родоразрешение легким и безопасным.
Когда болит спина при беременности, женщина часто не знает, что делать. О подобной неприятности лучше позаботиться заранее, нежели искать способы для ее устранения. Упражнения для облегчения нагрузки для спины являются отличной профилактической мерой. Они помогут укрепить спинные мышечные ткани, подготовив их к предстоящим нагрузкам. Такие упражнения входят в комплекс гимнастических элементов для беременных. Укрепленные мышцы обеспечат отсутствие болезненной тяжести в пояснице на поздних сроках, сохранят осанку и сделают родоразрешение легким и безопасным.

 Тем, кто сталкивается с данной проблемой, приходится испытывать ощущение дискомфорта. Особенно боль может усиливаться при активности или уменьшаться в минуты отдыха.
Тем, кто сталкивается с данной проблемой, приходится испытывать ощущение дискомфорта. Особенно боль может усиливаться при активности или уменьшаться в минуты отдыха.
 2 триместр беременности характеризуется активным развитием подкожной клетчатки плода. Он сам переживает период бурного роста.
2 триместр беременности характеризуется активным развитием подкожной клетчатки плода. Он сам переживает период бурного роста. Даже самая счастливая и долгожданная беременность бывает омрачена болями в спине. Иногда – сразу на ранних сроках, иногда – ближе к родам, а кого-то и вовсе – весь период. Следует отметить, что на такие боли жалуются практически все мамочки (74% по статистике), включая полностью здоровых и не имеющих проблем с позвоночником.
Даже самая счастливая и долгожданная беременность бывает омрачена болями в спине. Иногда – сразу на ранних сроках, иногда – ближе к родам, а кого-то и вовсе – весь период. Следует отметить, что на такие боли жалуются практически все мамочки (74% по статистике), включая полностью здоровых и не имеющих проблем с позвоночником.





 Загрузка…
Загрузка…


 Загрузка…
Загрузка…






 Причиной боли в спине обычно выступает пневмония, вызванная инфекцией. Чаще всего болевой синдром взаимосвязан с дыхательным процессом. При инфекционной пневмонии боль в спине обостряется во время глубокого вдоха. При подобных жалобах нужно учитывать вероятность такого рода воспаления.
Причиной боли в спине обычно выступает пневмония, вызванная инфекцией. Чаще всего болевой синдром взаимосвязан с дыхательным процессом. При инфекционной пневмонии боль в спине обостряется во время глубокого вдоха. При подобных жалобах нужно учитывать вероятность такого рода воспаления. Боль в спине может быть вызвана сердечными заболеваниями, радикулитом, невралгией и пищевыми проблемами. Чтобы понять, что причиной этой боли является пневмония, надо знать некоторые симптомы, характерные для этой болезни:
Боль в спине может быть вызвана сердечными заболеваниями, радикулитом, невралгией и пищевыми проблемами. Чтобы понять, что причиной этой боли является пневмония, надо знать некоторые симптомы, характерные для этой болезни: Чтобы правильно поставить диагноз, почему болит спина после воспаления лёгких, надо знать, от чего ещё может появиться этот симптом. Причиной не обязательно должна быть перенесённая пневмония. В области спины находятся важные органы — сердце, почки, лёгкие. Поэтому это может быть:
Чтобы правильно поставить диагноз, почему болит спина после воспаления лёгких, надо знать, от чего ещё может появиться этот симптом. Причиной не обязательно должна быть перенесённая пневмония. В области спины находятся важные органы — сердце, почки, лёгкие. Поэтому это может быть: Очень частой причиной того, что болит спина при воспалении лёгких, является сопутствующий плеврит. Боль возникает при кашле и чихании. Заболевание имеет такие симптомы:
Очень частой причиной того, что болит спина при воспалении лёгких, является сопутствующий плеврит. Боль возникает при кашле и чихании. Заболевание имеет такие симптомы: Вначале врач может назначить средства широкого спектра действия, чтобы облегчить состояние больного до того, как будет известен возбудитель воспаления. Его определяют путём проведения биопсии. Затем назначаются препараты, действующие непосредственно на тот тип бактерий, который обнаружен у больного.
Вначале врач может назначить средства широкого спектра действия, чтобы облегчить состояние больного до того, как будет известен возбудитель воспаления. Его определяют путём проведения биопсии. Затем назначаются препараты, действующие непосредственно на тот тип бактерий, который обнаружен у больного. После пролеченной пневмонии больной должен избегать переохлаждений, вызывающих простуду. Ему надо заниматься закаливанием, проводить дыхательную гимнастику и много времени проводить на свежем воздухе. Помещение, в котором он живёт, надо регулярно убирать и проветривать, чтобы избегать размножения вредных микроорганизмов. Благоприятно действует посещение лечебного санатория.
После пролеченной пневмонии больной должен избегать переохлаждений, вызывающих простуду. Ему надо заниматься закаливанием, проводить дыхательную гимнастику и много времени проводить на свежем воздухе. Помещение, в котором он живёт, надо регулярно убирать и проветривать, чтобы избегать размножения вредных микроорганизмов. Благоприятно действует посещение лечебного санатория.








 Перешагнув сорокалетний рубеж, практически каждый из нас знает причину ноющей боли в грудине и под лопаткой с левой стороны. В восьмидесяти процентах таким образом спина или сердце сигнализирует о каких-либо перебоях в своей работе или элементарном переутомлении.
Перешагнув сорокалетний рубеж, практически каждый из нас знает причину ноющей боли в грудине и под лопаткой с левой стороны. В восьмидесяти процентах таким образом спина или сердце сигнализирует о каких-либо перебоях в своей работе или элементарном переутомлении.



 Спровоцировать плохое самочувствие могут ушибы, растяжения, вывихи лопатки. Реже встречаются заболевания кости. Сопровождается состояние в этих случаях следующими симптомами:
Спровоцировать плохое самочувствие могут ушибы, растяжения, вывихи лопатки. Реже встречаются заболевания кости. Сопровождается состояние в этих случаях следующими симптомами: Нарушения в хребте – одна из самых распространенных групп причин болей лопаточной зоны. К заболеваниям, которые их провоцируют, относят:
Нарушения в хребте – одна из самых распространенных групп причин болей лопаточной зоны. К заболеваниям, которые их провоцируют, относят: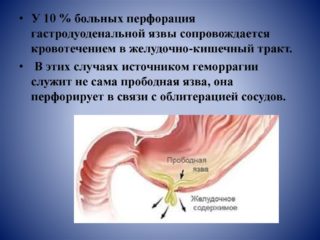 Болезненность над лопаткой редко встречается при прободении язвы желудка. Однако исключать такую патологию нельзя. Симптомы имеют широкую картину:
Болезненность над лопаткой редко встречается при прободении язвы желудка. Однако исключать такую патологию нельзя. Симптомы имеют широкую картину: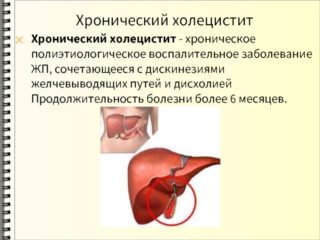 При наличии желчнокаменной болезни или холецистита высок риск перенапряжения и ущемления мышечных тканей. Если это происходит, симптомы нередко отдают в верхнюю и нижнюю область правой лопатки. Провоцируют спазмы следующие состояния:
При наличии желчнокаменной болезни или холецистита высок риск перенапряжения и ущемления мышечных тканей. Если это происходит, симптомы нередко отдают в верхнюю и нижнюю область правой лопатки. Провоцируют спазмы следующие состояния: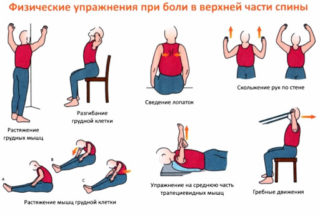 Пациенту назначают сдачу крови и мочи, а также делают УЗИ брюшной полости, рентген и МРТ грудного отдела. Иногда используют КТ для выявления травм костных тканей и других скрытых процессов.
Пациенту назначают сдачу крови и мочи, а также делают УЗИ брюшной полости, рентген и МРТ грудного отдела. Иногда используют КТ для выявления травм костных тканей и других скрытых процессов.







 [2], [3], [4]
[2], [3], [4]
















 Изображение: внутренние органы под левой грудной клеткой.
Изображение: внутренние органы под левой грудной клеткой. Неприятные ощущения в ногах могут быть вызваны патологиями ногтя большого пальца. Особенно это касается женщин, которые любят носить сдавливающую, неудобную обувь на высоком каблуке.
Неприятные ощущения в ногах могут быть вызваны патологиями ногтя большого пальца. Особенно это касается женщин, которые любят носить сдавливающую, неудобную обувь на высоком каблуке. Самыми распространенными травмами большого пальца с вовлечением ногтевой пластины являются:
Самыми распространенными травмами большого пальца с вовлечением ногтевой пластины являются: Вросший ноготь появляется тогда, когда человек носит узкую обувь и край ногтя находится в предельной близости к мягким тканям. При механическом воздействии ногтевая пластина постепенно деформируется, а сам ноготь начинает врастать в мягкую ткань. Последняя при длительном раздражении травмируется.
Вросший ноготь появляется тогда, когда человек носит узкую обувь и край ногтя находится в предельной близости к мягким тканям. При механическом воздействии ногтевая пластина постепенно деформируется, а сам ноготь начинает врастать в мягкую ткань. Последняя при длительном раздражении травмируется. Микотические поражения ногтевой пластины связаны с попаданием грибковой микрофлоры в ноготь. Этому могут предшествовать такие факторы, как:
Микотические поражения ногтевой пластины связаны с попаданием грибковой микрофлоры в ноготь. Этому могут предшествовать такие факторы, как: Вырабатываемые им продукты жизнедеятельности делают ногтевую пластину рыхлой, что приводит к частому лому ногтя, его пожелтению и растрескиванию.
Вырабатываемые им продукты жизнедеятельности делают ногтевую пластину рыхлой, что приводит к частому лому ногтя, его пожелтению и растрескиванию. В том случае, когда целостность ногтя повреждена, а количество патогенных бактерий превышает допустимые нормы, микробы могут проникать под ноготь, провоцируя развитие воспалительного процесса. В результате поражается ногтевая пластина, замедляется рост ногтя, он становится более ломким и утолщается. Процесс может протекать в двух формах:
В том случае, когда целостность ногтя повреждена, а количество патогенных бактерий превышает допустимые нормы, микробы могут проникать под ноготь, провоцируя развитие воспалительного процесса. В результате поражается ногтевая пластина, замедляется рост ногтя, он становится более ломким и утолщается. Процесс может протекать в двух формах: Это грибковое заболевание способно поражать не только ноготь, но и кожные покровы стопы. Кожа покрывается белым или желтоватым плотным налетом, который приводит к растрескиванию и сухости кожи. Пораженный ноготь приобретает насыщенный желтый цвет, в несколько раз уплотняется, а также заметно возвышается над поверхностью большого пальца. Обладая повышенной вирулентностью, рубромикоз передается от больного человека к здоровому через бытовой контакт и зараженные предметы.
Это грибковое заболевание способно поражать не только ноготь, но и кожные покровы стопы. Кожа покрывается белым или желтоватым плотным налетом, который приводит к растрескиванию и сухости кожи. Пораженный ноготь приобретает насыщенный желтый цвет, в несколько раз уплотняется, а также заметно возвышается над поверхностью большого пальца. Обладая повышенной вирулентностью, рубромикоз передается от больного человека к здоровому через бытовой контакт и зараженные предметы. Грибы рода Кандида поражают не только слизистые оболочки, они также способны оседать на ногтях, транспортируясь по всему организму вместе с кровью. В группу риска попадают те люди, которые постоянно контактируют с водной средой или имеют повышенную потливость ног. Также этим заболеванием страдают любители сладкого, которые злоупотребляют им.
Грибы рода Кандида поражают не только слизистые оболочки, они также способны оседать на ногтях, транспортируясь по всему организму вместе с кровью. В группу риска попадают те люди, которые постоянно контактируют с водной средой или имеют повышенную потливость ног. Также этим заболеванием страдают любители сладкого, которые злоупотребляют им. Панариций это такое заболевание, которое определяется наличием гнойного воспалительного процесса. Причина его развития заключается в попадании патогенных микроорганизмов в мягкие ткани, где они активно развиваются, провоцируя увеличение температуры, отечность, боль и выделение гноя. Провоцируют панариций такие бактерии, как:
Панариций это такое заболевание, которое определяется наличием гнойного воспалительного процесса. Причина его развития заключается в попадании патогенных микроорганизмов в мягкие ткани, где они активно развиваются, провоцируя увеличение температуры, отечность, боль и выделение гноя. Провоцируют панариций такие бактерии, как: Вид боли
Вид боли Стригущий лишай получил свое название из-за последствий, которые он оставляет после себя на коже. Провоцируется дерматофитами – группой бактерий, которая живет на кожных покровах каждого человека. Масштабный воспалительный процесс начинается в том случае, когда дерматофиты беспрепятственно проникают вглубь кожных покровов через поры мягких тканей.
Стригущий лишай получил свое название из-за последствий, которые он оставляет после себя на коже. Провоцируется дерматофитами – группой бактерий, которая живет на кожных покровах каждого человека. Масштабный воспалительный процесс начинается в том случае, когда дерматофиты беспрепятственно проникают вглубь кожных покровов через поры мягких тканей. Это заболевание определяется наличием умеренного воспалительного процесса кожных покровов стоп, реже ногтей. Вызвано грибками рода эпидермофитон. Передается при бытовом контакте. Протекает преимущественно в хронической форме с возможностью рецидива в летнее время года.
Это заболевание определяется наличием умеренного воспалительного процесса кожных покровов стоп, реже ногтей. Вызвано грибками рода эпидермофитон. Передается при бытовом контакте. Протекает преимущественно в хронической форме с возможностью рецидива в летнее время года. Вид боли
Вид боли Эта патология является врожденной, возникает при неправильном внутриутробном развитии, когда ногтевая пластина в два раза короче ногтевого ложа. При этом ноготь плохо растет, а отрастающая его часть быстро деформируется и ломается.
Эта патология является врожденной, возникает при неправильном внутриутробном развитии, когда ногтевая пластина в два раза короче ногтевого ложа. При этом ноготь плохо растет, а отрастающая его часть быстро деформируется и ломается. При этом заболевании значительно деформируется ногтевая пластина: вытягивается, утолщается и закручивается. Ноготь становится внешне похож на когти хищных птиц. Данная патология имеет массу причин, но чаще всего проявляется при:
При этом заболевании значительно деформируется ногтевая пластина: вытягивается, утолщается и закручивается. Ноготь становится внешне похож на когти хищных птиц. Данная патология имеет массу причин, но чаще всего проявляется при: Заболевание ногтевой пластины, при котором последняя отделяется от ногтевого ложа в стремительном порядке. Предшествуют патологии такие факторы риска, как:
Заболевание ногтевой пластины, при котором последняя отделяется от ногтевого ложа в стремительном порядке. Предшествуют патологии такие факторы риска, как: Эта патология собирательная, поскольку включает сразу несколько признаков:
Эта патология собирательная, поскольку включает сразу несколько признаков: Эта болезнь определяется отслоением ногтя из ногтевого ложа по причине отсутствия питания. Развивается этот процесс на фоне продолжительной интоксикации вредными веществами.
Эта болезнь определяется отслоением ногтя из ногтевого ложа по причине отсутствия питания. Развивается этот процесс на фоне продолжительной интоксикации вредными веществами. Не стоит откладывать поход к врачу, если:
Не стоит откладывать поход к врачу, если: Прохладные ванночки с ромашкой и липой снизят интенсивность воспалительного процесса, а массаж поможет увеличить приток крови к пальцу. При сильных болях, что свойственно вывиху или перелому, первая помощь заключается в иммобилизации поврежденного пальца. Для купирования острой боли можно воспользоваться анальгетиками: Темпалгин, Баралгин, Пенталгин, Миг, Седалгин.
Прохладные ванночки с ромашкой и липой снизят интенсивность воспалительного процесса, а массаж поможет увеличить приток крови к пальцу. При сильных болях, что свойственно вывиху или перелому, первая помощь заключается в иммобилизации поврежденного пальца. Для купирования острой боли можно воспользоваться анальгетиками: Темпалгин, Баралгин, Пенталгин, Миг, Седалгин.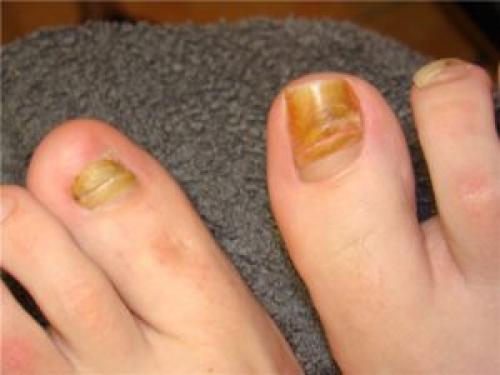 Существует несколько причин, по которым болят ногти на больших пальцах ног:
Существует несколько причин, по которым болят ногти на больших пальцах ног:



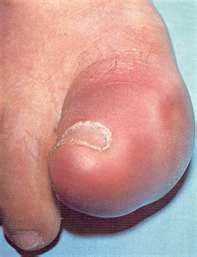
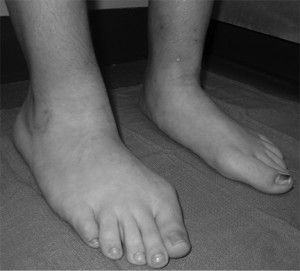





 Сохранение ногтей аккуратными и чистыми.
Сохранение ногтей аккуратными и чистыми. Женщина, почесывая руку с ногтями.
Женщина, почесывая руку с ногтями. Ногти с французским педикюром.
Ногти с французским педикюром. Ногти следует регулярно чистить и ухаживать.
Ногти следует регулярно чистить и ухаживать. Металлические оранжевые палочки часто используются, чтобы отодвинуть кутикулу назад. ,
Металлические оранжевые палочки часто используются, чтобы отодвинуть кутикулу назад. , Основными причинами защемления нерва, мышечного корсета в области шеи могут быть следующие:
Основными причинами защемления нерва, мышечного корсета в области шеи могут быть следующие: Для начала стоит принять первые меры по обезболиванию и далее обратиться к врачу. Если вы уверены, что причиной болей в области шеи стало переохлаждение, сквозняк, то можно принять обезболивающее и размять область шеи массажем. Можно приложить в область шеи и теплый компресс – нагретую соль или грелку.
Для начала стоит принять первые меры по обезболиванию и далее обратиться к врачу. Если вы уверены, что причиной болей в области шеи стало переохлаждение, сквозняк, то можно принять обезболивающее и размять область шеи массажем. Можно приложить в область шеи и теплый компресс – нагретую соль или грелку.
 Подобная практика влияния на суставы и позвонки позволяет устранить воспаление и защемление нерва в шее, улучшает кровоток и ускоряет восстановление тканей. Физиотерапия не имеет серьезных противопоказаний к проведению и негативных действий и потому помогает многим.
Подобная практика влияния на суставы и позвонки позволяет устранить воспаление и защемление нерва в шее, улучшает кровоток и ускоряет восстановление тканей. Физиотерапия не имеет серьезных противопоказаний к проведению и негативных действий и потому помогает многим.