Какие обезболивающие лучше при артрозе: Какие обезболивающие можно при артрозе суставов. Эффективные обезболивающие при артрозе — обзор препаратов
Развитие артроза — это очень длительный и болезненный процесс. Если на начальной стадии боль еще ненавязчивая и от нее можно отмахнуться, то со временем неприятные ощущения обостряются и становятся постоянным спутником человека. Хронический артроз в запущенной форме пожирает живые ткани сустава, что, естественно, доставляет пациенту невыносимые муки. Чтобы хоть как-то облегчить симптомы заболевания, человеку назначают препараты с анальгетическим эффектом. Какие обезболивающие чаще всего назначают при артрозе суставов, расскажем в статье.
Обезболивающие лекарства при артрозах
Медикаментозная терапия патологических состояний опорно-двигательного аппарата зиждется на действии препаратов, которые устраняют боль и воспаление. Это главные симптомы артроза, которые в значительной мере ухудшают качество жизни больного человека.
Обезболивающие средства анальгетики при артрозе
Анальгетики — лекарства, снимающие боль — объединяют в одну большую группу, которая в свою очередь делится на две подгруппы:
- ненаркотические средства. Представлены нестероидными противовоспалительными препаратами. Активные компоненты НПВП работают на поражение фермента циклооксигеназы, принимающего участие в распространении воспалительного процесса;
- наркотические средства, или опиоиды. Нацелены на те участки нервной системы, которые отвечают за развитие болевого синдрома. Успокаивая опиоидные рецепторы, действующие вещества таких препаратов оказывают мощный обезболивающий эффект. Считаются чрезвычайно опасными, поскольку подчиняют своему влиянию человека на физическом и сознательном уровне. Сильные обезболивающие применяют при артрозе в исключительных случаях при очень сильных болях.
Обезболивающие средства анестетики при артрозе
Местные анестетики — еще одна востребованная группа препаратов при лечении заболеваний костно-мышечной системы. Самые известные представители анестетиков — вещества новокаин и лидокаин — снижают общую чувствительность организма, препятствуя движению болевого импульса по нервным волокнам. Отличаются оперативным, но кратковременным действием.
Чаще всего обезболивающие препараты Новокаин и Лидокаин применяют в комплексе с глюкокортикоидами для выполнения блокады при артрозе колена или плечевого сустава. Инъекции стероидов в сустав эффективно справляются с воспалением, однако доставляют пациенту немало боли и практически не устраняют болезненные ощущения. Чтобы сделать манипуляцию менее мучительной, стероиды колют вместе с анестетиками.
Другие средства с обезболивающим эффектом при артрозе
Чтобы унять боль в суставах, также применяют мази, состоящие из нескольких компонентов и потому проявляющие комбинированный эффект:
- противовоспали
Применение обезболивающих при артрозе является неотъемлемой частью комплексной терапии этой дегенеративно-дистрофической патологии. Для нее характерны медленное, но упорное разрушение хрящевой суставной прокладки, выраженные костные деформации. Мышечный спазм, воспалительный отек, травмирование мягких тканей приводит к развитию стойкого болевого синдрома. Для его устранения в ортопедии используются наркотические и ненаркотические анальгетики, миорелаксанты, мази с местнораздражающим действием, глюкокортикостероиды.
Основные принципы лечения
Обезболивающие при артрозе коленного сустава, тазобедренного или локтевого сочленения назначаются с первых дней терапии. Ведь пациенты жалуются врачу на постоянные боли, возникающие не только в дневные, но и в ночные часы. При повреждении суставов ног они бывают настолько сильными, что при ходьбе больные пользуется тростью или костылями из-за сильного ограничения объема движений, атрофии ягодичных, бедренных и голеностопных мышц.
При патологии 3-4 степени тяжести отводящая скелетная мускулатура ослаблена. Чтобы не утратить равновесие при ходьбе, не испытывать сильные боли, человек непроизвольно наклоняет корпус в сторону пораженного сустава. Это приводит к смещению центра тяжести и повышению нагрузки на позвоночник. Теперь начинает разрушаться не только симметричный сустав, но и позвоночные структуры. Так что от болей нужно избавляться и для улучшения самочувствия пациента, и для предупреждения распространения дегенеративной патологии.
Какие средства наиболее часто включаются в терапевтические схемы:
- анальгетики, спазмолитики, улучшающие кровообращение в области больного сустава;
- миорелаксанты, расслабляющие скелетную мускулатуру;
- хондропротекторы, способные частично восстанавливать разрушенные хрящи.
С первых дней лечения используются витамины группы B, сбалансированные комплексы микроэлементов. Применение этих средств становится отличной профилактикой болезненных рецидивов. Во время терапии артроза плеча больной должен посещать физлечебницу. Ему рекомендовано до десяти сеансов магнитотерапии, лазеротерапии, гальванических токов, УВЧ-терапии. Для устранения самых сильных болей назначается электрофорез или ультрафонофорез.
На заметку!
Проведение медикаментозного лечения помогает быстро избавиться от самых острых болей, утренней скованности движений и отечности. Прием препаратов способствует улучшению не только физического состояния пациента с артрозом, но и психоэмоционального. Это позволяет мобилизовать организм на борьбу с тяжелым заболеванием.
Читайте также:
Нестероидные противовоспалительные средства
НПВС чаще всего становятся препаратами первого выбора в лечении дегенеративно-дистрофических патологий суставов, в том числе деформирующего артроза. Они обладают разноплановыми свойствами: устраняют болезненность, отечность и лихорадочные состояния, купируют воспалительные процессы. Их анальгетическое действие основано на способности блокировать циклооксигеназы — ферменты, стимулирующие выработку простагландинов, брадикининов, лейкотриенов. После использования НПВС в организме перестают биосинтезироваться медиаторы боли, воспаления, что приводит к улучшению самочувствия.
Препараты этой группы классифицируются в зависимости от вида ингибируемых циклооксигеназ:
- неселективные — Кетопрофен, Индометацин, Пироксикам, Ибупрофен, Диклофенак, Напроксен;
- селективные — Целекоксиб, Эторикоксиб, Нимесулид, Мелоксикам.
При остеоартрозе применение НПВС с неизбирательным действием не всегда оправдано. Ведь они блокируют выработку циклооксигеназ не только в конкретном суставе, но и во многих внутренних органах. А это может стать причиной снижения их функциональной активности. Поэтому в лечении патологий опорно-двигательной системы врачи отдают предпочтение селективным препаратам, которые точечно воздействуют на источник болей, не поражая печень, почки, желудочно-кишечный тракт.
Самые часто назначаемые при артрозе обезболивающие — нестероидные противовоспалительные средства
Курсовой прием НПВС при артрозе или артрите неблагоприятно отражается на состоянии слизистой желудка. Они провоцируют повышенную выработку соляной кислоты. Слизистая желудка изъязвляется с последующим развитием гастрита. Не допустить этого позволяет или прием селективных НПВС, или комбинирование неселективных средств с ингибиторами протонного насоса — Омепразолом, Пантопразолом, Эзомепразолом.
Глюкокортикостероиды
Глюкокортикостероидами называются препараты, — идентичные по химическому строению с гормонами, вырабатываемыми надпочечниками. Лекарственные средства обладают выраженными обезболивающими, противовоспалительными, антиэкссудативными свойствами. Они также оказывают иммуносупрессивное (угнетающее иммунитет) действие. Поэтому глюкокортикостероиды нередко назначаются пациентам с аутоиммунными патологиями суставов, например, ревматоидным артритом.
Гормональные препараты, которые используются в терапии гонартрозов, коксартрозов могут быть различными по длительности анальгетического воздействия:
- короткодействующими — Гидрокортизон, Преднизолон, Метипред;
- средней продолжительности действия — Триамцинолон, Полькортолон;
- длительного воздействия (более двух суток) — Бетаметазон, Дексаметазон.
Глюкокортикостероиды в форме таблеток крайне редко применяются при артрозах и артритах. Обычно они используются в виде растворов для медикаментозных блокад в сочетании с анестетиками или вводятся непосредственно в полость коленного, тазобедренного, плечевого сустава или в расположенные поблизости мягкие ткани.
Внимание!
Гормональные средства токсичны для внутренних органов, поэтому не предназначены для частого использования. Они применяются только при неэффективности инъекционных НПВС из-за своей способности повреждать хрящевые и костные структуры суставов.
Препараты для расслабления скелетной мускулатуры
Обезболивающие таблетки при артрозе коленного сустава или патологии другой локализации могут опосредованно улучшать состояние пациента. Боли могут быть вызваны мышечными спазмами, ограничивающими подвижность. Ведь для этого заболевания характерно разрастание и уплощение костных пластинок с формированием наростов. Их острые края ущемляют чувствительные нервные окончания. Ответом организма становится мышечный спазм. В свою очередь, он приводит к еще большему механическому воздействию на нервные структуры.
Устранить самый выраженный спазм позволит прием миорелаксантов в таблетках или парентеральное введение растворов:
- Сирдалуда;
- Баклофена;
- Тизанидина;
- Мидокалма;
- Толперизона.
Миорелаксанты при артрозе тазобедренного, плечевого, коленного сустава 3 степени тяжести снижают повышенный мышечный тонус, устраняют ригидность скелетной мускулатуры, купируют самые острые боли. Их клиническая эффективность очень высока, но на практике использовать их можно не всем пациентам. Они противопоказаны для лечения при беременности, лактации, тяжелых острых и хронических патологиях печени и почек. Этим группам пациентов для устранения спазмов и в качестве обезболивающих средств назначаются спазмолитики (Дротаверин, Но-шпа). Они действуют более мягко, расслабляя по большей части гладкомышечную мускулатуру.
При мышечных спазмах в лечении артрозов в качестве обезболивающих используются миорелаксанты
Полезная информация!
Принимая миорелаксанты и спазмолитики для лечения артроза, нужно учитывать их способность понижать артериальное давление.
Медикаментозные блокады
Уколы от болезненности суставов используются и для проведения лекарственных блокад. Такие процедуры выполняются при острых болях, возникающих при рецидивах артроза и не устраняемых с парентеральным введением НПВС. В основе механизма действия блокады лежит исключение нервных окончаний пораженного сустава из цепи передачи импульсов в центральную нервную систему. После использования препаратов блокируются нервные структуры, на определенное время нарушается иннервация.
Медикаментозная блокада предназначена только для симптоматической терапии — на причину развития артроза или артрита она не оказывает никакого влияния. В ортопедии практикуется применение анестетиков лидокаина и новокаина. При осложненном течении артроза они сочетаются с глюкокортикостероидами. Особенно хорошо зарекомендовали себя Дексаметазон, Гидрокортизон и Преднизолон. Лекарственная блокада выполняется несколькими методами:
- паравертебральным — раствор, состоящий из Гидрокортизона и новокаина, вводится в мягкие ткани, расположенные рядом с поврежденным суставом — сухожилия, связки, мышцы;
- внутрисуставным (пункция) — инъекционные растворы вводятся непосредственно в полость сустава.

При артрозе выполняются медикаментозные блокады с использованием в качестве обезболивающих глюкокортикостероидов и анестетиков
Анальгетический эффект лекарственных блокад проявляется через несколько минут. При комбинировании анестетиков и гормональных средств передача болевых импульсов блокируется на сутки и более.
Витаминные комплексы
В лечении коксартроза, гонартроза, деформирующего артроза коленного или плечевого сочленения обязательно используются препараты с водорастворимыми витаминами группы B: тиамином, пиридоксином, цианокобаламином. Их применение помогает быстро устранять нарушения нервной проводимости, нередко возникающие при дегенеративных процессах в структурах опорно-двигательной системы. Особенно востребованы средства, состав которых помимо витаминов представлен лидокаином с выраженным обезболивающим действием. При острой форме артроза их парентеральное введение осуществляется до трех раз в сутки.
Какие уколы используются чаще всего:
- Мильгамма;
- Нейробион;
- Комбилипен.
После выполнения инъекции Мильгаммы или Комбилипена улучшается передача нервных импульсов в центральную нервную систему, ускоряется обмен веществ и восстановление мягкотканных структур, отмечается нормализация кровообращения в поврежденном колене, локте, плече.
Внимание!
Несмотря на витаминный состав этих системных анальгетиков, их запрещено использовать при сердечно-сосудистой недостаточности, беременности и грудном вскармливании.
Наркотические анальгетики
Препараты этой группы используются в терапии коксартроза и других деформирующих артрозов только при неэффективности НПВС и гормональных средств. Наиболее часто лечение проводится Трамадолом, Трамалом, Бупренорфином, Налбуфином. Благодаря синтетическим опиоидным ненаркотическим анальгетикам смешанного механизма действия мгновенно исчезают самые выраженные боли. Продолжительность проявления ими анальгетического эффекта — 3- 5 часов. После введения инъекционного раствора происходит угнетение захвата нейронами норадреналина. Основные компоненты взаимодействуют с опиоидными рецепторами, изменяют их восприимчивость, что приводит к снижению интенсивности болевого синдрома.
Наркотические анальгетики применяются в соответствии с режимом дозирования, определенным лечащим врачом и только при артрозе 3-4 степени тяжести. Это позволяет исключить угнетение дыхания, расстройства кровообращения. Превышение доз или длительности терапевтического курса спровоцирует нарушение работы практически всех систем жизнедеятельности. Также может развиться психологическое привыкание к опиатам, которое требует дополнительного лечения.
Мази и гели
Средства для локального нанесения на область боли назначаются врачами пациентам для устранения слабых болезненных ощущений. При артрозе тазобедренного, коленного, плечевого сустава они возникают во время ремиссии после переохлаждения или повышенной физической нагрузки. Также их включают в лечебные схемы для снижения дозировок системных анальгетиков, уменьшения фармакологической нагрузки на организм.
Особенно эффективно лечение такими местными препаратами:
- Вольтареном;
- Нимесулидом;
- Артрозиленом;
- Капсикамом;
- Апизартроном;
- Финалгелем;
- Финалгоном;
- Ибупрофеном;
- Випросалом.

Обезболивающее действие мазей с пчелиным ядом при артрозе базируется на его способности раздражать подкожные рецепторы
Недостаток наружных средств — низкая биодоступность. В полость пораженного сустава проникает лишь незначительное количество активных ингредиентов. Но у таких лекарственных форм есть и преимущества. Во-первых, они редко становятся причиной развития системных побочных реакций. Во-вторых, многие мази, гели подходят для длительной курсовой терапии.
Пластыри
Трансдермальные лекарственные средства могут справиться с ноющими, тянущими болями, возникающими вне обострений артрозов и артритов. Пластыри представляют собой липкую бумажную основу, на которую нанесен обезболивающий ингредиент. Механизмы действия таких препаратов существенно разняться. Перцовый пластырь устраняет боль за счет местнораздражающего и отвлекающего действия экстракта перца. Большой популярностью пользуются Кетонал, Нанопласт, которые повышают температуру в поврежденных тканях, стимулируя улучшение кровообращения в колене, бедре, голеностопе.
Лекарства, применяемые для реабилитации
Медикаментозное лечение артрозов направлено преимущественно на ликвидацию симптомов. Устраняются боли, отеки, воспаление, но не причина самой патологии — постепенное разрушение хрящевой прослойки, провоцирующее деформацию костей. Только хондропротекторы являются единственной группой лекарств, способных частично восстанавливать хрящевые ткани при их длительном курсовом приеме на протяжении3-24 месяцев.
Наибольшая терапевтическая эффективность характерна для хондропротекторов с глюкозамином и (или) хондроитином:
- Доны;
- Терафлекса;
- Структума;
- Хондроксида;
- Глюкозамин-Максимума.
Длительное применение хондропротекторов весьма эффективно на начальных этапах развития артроза любой локализации. На этой стадии заболевания суставные структуры еще не подверглись значительному разрушению, поэтому высока вероятность их частичной регенерации, а также улучшения состояния связок, мышечных волокон.
Рекомендация!
Терапевтическая эффективность мазей, гелей, кремов не была подтверждена какими-либо испытаниями или их результаты были недостоверны. Поэтому лучше использовать для лечения артроза системные хондропротекторы — таблетки и инъекционные растворы.
В лечении артроза применяются различные обезболивающие препараты, которые снижают выраженность симптомов и предупреждают их появление. Патология пока не поддается окончательному выздоровлению. Но грамотно составленная терапевтическая схема позволит достичь устойчивой ремиссии, избежать ухудшения самочувствия.
Обезболивающие при артрозе: список препаратов
Часто врачи назначают обезболивающие при артрозе тазобедренного сустава и других подвижных сочленений. Лекарства такой группы устраняют болевой синдром и оказывают противовоспалительное действие. Облегчить боль можно при помощи мазей, кремов, гелей, которые наносят непосредственно на болезненный участок. Последнее время также используются обезболивающие пластыри, которые удобны в использовании, при этом не менее эффективны.
При артрите и артрозе тяжелого течения, когда острую боль невозможно купировать таблетками и местными средствами, прописывают обезболивающие и противовоспалительные препараты в виде инъекций, вводимых в сустав или мышцу.
Когда назначают?
Показанием к использованию обезболивающих средств является хронический или острый артроз коленного сустава и другой локализации. Лекарство такого действия прописывается, когда воспаляется подвижное сочленение, и наблюдаются дегенеративные изменения, вызывающие болевые приступы при патологии. Такие медикаментозные средства позволяют не только уменьшить боли при артрозе, но и снять воспаление и отек мягких тканей. Принимать обезболивающие необходимо в таких случаях:
- нарушенная двигательная способность ног или рук;
- воспалительная реакция;
- отечность;
- выраженная боль в коленном суставе.
Форма производства
Растворы для инъекций
Использование уколов обеспечивает эффективное лечение артроза.Обезболивание при артрозе суставов можно проводить при помощи уколов. Такое лечение самое эффективное, но назначать его должен врач, поскольку вероятны побочные реакции. Внутрисуставные или внутримышечные инъекции требуются, если требуется срочно снять сильные боли в суставах. Назначаются уколы внутрь мышцы с использованием обезболивающих, представленных в таблице.
| Группа | Действие | Наименование |
| Анальгетики | Устраняют суставную боль, проявляющуюся в колене, плече и других частях тела | «Анальгин» |
| «Бутадион» | ||
| «Парацетамол» | ||
| Спазмолитические препараты | Снимают спазм мускулатуры | «Мидокалм» |
| НПВС | Способствуют уменьшению отечности | «Ибупрофен» |
| «Кеторол» | ||
| Предотвращают воспаление в поврежденном суставе | «Кетопрофен» | |
| «Кетонал» | ||
| Стероидные лекарства | Используются для снятия сильных болей, беспокоящих тазобедренный или коленный сустав | «Лоринден» |
| «Дексаметазон» | ||
| Быстро возвращают активность в поврежденном сочленении | «Флуцинар» | |
| «Синалар» | ||
| Ускоряют восстановительный процесс в хрящевых тканях | «Кортизол» | |
| «Преднизолон» |
Обезболивающие препараты при артрозе, выпускаемые в форме раствора для инъекций, нередко вводят внутрь сустава. Делать такие уколы должен врач, чтобы избежать осложнений. Прописываются внутрисуставно кортикостероидные медикаменты. Такие средства могут быстро помочь пациенту, если сильно болит поврежденный сустав. Используется чаще всего обезболивающее «Флостерон», улучшающий ток крови в больной ноге или руке. Усиленный болевой синдром в крайних случаях купируют с помощью блокад, используя «Лидокаин» либо «Новокаин».
Вернуться к оглавлениюНовокаиновые или лидокаиновые блокады вводятся внутрь мышцы, при этом запрещено их делать чаще, нежели трижды в месяц.
Какие таблетки использовать?
Препарат поможет справится с болью.Если сильно болит сустав, то снятие неприятных проявлений возможно проводить таблетированными медпрепаратами. Пить обезболивающие средства такой формы необходимо исключительно по назначению доктора, поскольку они имеют много противопоказаний и нежелательных реакций. Длительное время не рекомендуется принимать таблетки, потому что они негативно воздействуют на состояние слизистой оболочки желудка. При этом продолжительная терапия может привести к осложнениям. Часто назначается «Диклофенак» при артрозе, но можно воспользоваться и другими таблетированными обезболивающими:
- «Ибупрофен». При артрозе устраняет боль и воспалительный процесс в мягких тканях. В сутки запрещено употреблять более 5 капсул.
- «Аспирин». Требуется пить при остром течении артрозной болезни. Благодаря ацетилсалициловой кислоте притормаживаются разрушительные процессы в хрящевой ткани.
- «Индометацин». Оказывает выраженное обезболивающее действием. Снимает жар и лихорадочное состояние.
- «Фенилбутазон». Относится к сильнодействующим НПВС, который употребляют при долго не проходящих болях при артрозе.
- Кортикостероидные препараты. Длительный прием медикаментов разрушающе влияет на хрящевую и суставную ткань.
Местные обезболивающии лекарства при артрозе
Мазь для наружного применения снимет воспаление сустава.Если беспокоит сильная боль в колене при артрозе, а принять таблетки или сделать укол нельзя, то можно использовать мази, гели или крем с обезболивающим действием. Такая форма имеет меньше противопоказаний и реже вызывает побочные эффекты. В состав мазей включены нестероидные противовоспалительные вещества, компоненты, улучшающие кровообращение. Артроз 3 степени можно лечить мазями, содержащими растительные продукты, яд змей или пчел. Отличием местных средств является отсутствие терапевтического действия, они оказывают симптоматическую терапию, не восстанавливая хрящевую или суставную ткань. Чтобы они максимально результативно действовали, гели при артрозе рекомендуется использовать совместно с другими формами медикаментов. Эффективные мази, используемые при развитии артроза разной локализации:
- «Вольтарен эмульгель»;
- «Фастум гель»;
- «Кетонал гель»;
- «Найз»;
- «Долгит».
Список препаратов
Чаще всего прописываются такие обезболивающие при артрозе коленного сустава:
- «Кеторол»;
- «Ацеклофенак»;
- «Индометацин»;
- «Ибупрофен»;
- «Диклофенак»;
- «Дипроспан»;
- «Кеналог»;
- «Гидрокортизон».
Эффективное лекарственное средство с обезболивающим действием должен подбирать доктор, основываясь на клинической картине и тяжести течения артроза. Самостоятельный прием любого средства может вызвать побочные реакции, то осложнит патологию и приведет к необратимым последствиям. Поэтому лучше воздержаться от самолечения и при первых болях и неприятных симптомах обращаться за медицинской помощью.
Лучшие обезболивающие препараты при артрозе
При коксартрозе поражается тазобедренный сустав, что может привести к инвалидности. В современной фармакологии нет препарата, который устранил бы патологию. Но есть обезболивающие при коксартрозе тазобедренного сустава 3 степени и его раннем развитии, которые купируют боль в кратчайшие сроки. Медикаменты выпускаются в разных формах. Их принимают после обследования и под контролем врача.
Необходимость проведения терапии
При рассматриваемом заболевании сустав разрушается постепенно. На фоне возрастных изменений, обменных расстройств либо сосудистых патологий изменяется состав синовиальной жидкости, разрушается хрящ. В здоровом состоянии он выполняет функцию прокладки между костями, амортизируя нагрузки при движении.

При давлении он выделяет специальную жидкость, облегчая скольжение соприкасающихся поверхностей костей. Синовиальная жидкость присутствует в суставной капсуле, поэтому хрящ не пересыхает. При нарушенной выработке жидкости возникает дефицит питательных веществ, в хряще развиваются дегенеративные и дистрофические процессы.
Хрящ становится хрупким, шероховатым, появляются трещины. На фоне его истончения деформируется костная ткань, атрофируются мышцы. Все процессы сопровождаются сильной болью. Чтобы избавить пациента от отрицательной симптоматики, назначают консервативную терапию. Она одновременно устраняет воспаление и восстанавливает подвижность в сочленениях бедра.
В терапию включают препараты разных фармакологических групп. Медикаменты для обезболивания считаются вспомогательными. Они не восстанавливают хрящевую ткань, а только купируют болевой синдром, помогая пациенту вернуться к нормальной жизни.
Фармакологические группы препаратов
В список обезболивающих при артрозе тазобедренного сустава входят медикаменты с разными активными компонентами. При патологии таза первой степени пациенту назначают Парацетамол и средства с ненаркотическим анальгезирующим воздействием. Такие средства эффективно блокируют болевые импульсы, поступающие к центральной нервной системе.
Для купирования опиоидного рецептора, который отвечает за восприятие боли, пациенты выписывают наркотическое анальгезирующее средство. При коксартрозе 1−3 степени часто назначаются обезболивающие таблетки комбинированного типа. В эту группу входит, к примеру, препарат Трамадол.

При патологии также выписывают локальные анестетики, антидепрессанты, антигистамины, спазмолитики и хондропротекторы.
Прием обезболивающих таблеток
Если появились боли при коксартрозе тазобедренного сустава, что делать в каждом конкретном случае решает врач после осмотра пациента. Если сердечная и кроветворная система в норме, отсутствуют патологии ЖКТ, пациенту выписывают нестероидные противовоспалительные средства в таблетках. Детям чаще назначают Ибупрофен и Нурофен.
Терапия для взрослых пациентов может осуществляться следующими средствами:

- Кеторолак. Оказывает выраженное обезболивающее воздействие. Лекарство принимается по 1 таблетке с интервалом в 4 часа. Его включают в схему с наркотическим анальгетиком.
- Кетонал. Терапия начинается с дозировки 300 мг в день. Постепенно ее снижают до 150 мг.
- Диклофенак. Принимается по 25 мг дважды в день.
- Адвил. Назначается в дозе 400 мг трижды в день.
- Найз. Принимается по 100 мг 2 раза в сутки.
- Асинак. Рекомендуется пить ежедневно по 2 таблетки.

- Кеторолак. Оказывает выраженное обезболивающее воздействие. Лекарство принимается по 1 таблетке с интервалом в 4 часа. Его включают в схему с наркотическим анальгетиком.
- Кетонал. Терапия начинается с дозировки 300 мг в день. Постепенно ее снижают до 150 мг.
- Диклофенак. Принимается по 25 мг дважды в день.
- Адвил. Назначается в дозе 400 мг трижды в день.
- Найз. Принимается по 100 мг 2 раза в сутки.
- Асинак. Рекомендуется пить ежедневно по 2 таблетки.
Терапия любым НПВП длится 15 дней. Если за указанный срок боль не купировалась, препарат отменяется и врач заменяет таблетки инъекциями. К эффективным обезболивающим при коксартрозе 3 степени ревматологи и ортопеды относят Трамадол.
Лекарство обладает анальгезирующим воздействием, характерным для опиатов но в отличие от них, Трамадол не угнетает дыхание, не влияет отрицательно на ЖКТ и кровеносную систему. Медикамент нельзя принимать длительно, так как он вызывает привыкание.

Трамадол выпускается не только в таблетках, но и в суппозиториях, каплях, инъекционных растворах. Его суточная доза составляет 400 мг. Таблетка начинает действовать через 30 минут после приема, терапевтический эффект наблюдается на протяжении 5 часов.
Если коксартроз выявлен у подростка, назначается хондропротектор. Медикаменты этой фармакологической группы не только стимулируют и регенерируют хрящевую ткань, но и оказывают обезболивающее воздействие. Хондропротекторами врачи заменяют НПВС. Для подростков при тяжелом течении болезни показан прием хондропротекторов 2−3 поколения. В их состав входит хондроитина сульфат и глюкозамин.
К эффективным средствам относится Артра, Дона, Кондронова, Терафлекс. К последнему поколению относят комбинированные хондропротекторы, в состав которых входят компоненты хрящевой ткани, вещества с противовоспалительным воздействием. Терапия такими средствами длится несколько дней. Точный срок лечения определяет врач в каждом случае индивидуально.
Использование мазей при заболевании
Бальзамы, гели, мази и крема с обезболивающим воздействием по своей эффективности уступают средствам для системного приема. От коксартроза легкой степени помогают медикаменты наружного использования. Чаще пациентам назначают:

- Нестероиды (мазь Индометацин, гель Диклак, Финалгель).
- Сосудорасширяющие с обезболивающим воздействием (Капсикам, Эфкамон, Финалгон).
- Комбинированные средства (Эспол, Апизартрон, Випросал, Бом-Бенге).
Лечение инъекционными растворами
Обезболивающие уколы при коксартрозе тазобедренного сустава назначают пациентам при наличии серьезных показаний. В инъекциях выпускаются многие препараты из группы НПВС, включая Диклофенак, Вольтарен, Кеторолак. Уколы ставят в мышцу.
Для ввода обезболивающего средства в сустав используют глюкокортикостероиды. Они не являются обезболивающими препаратами, но для них характерно выраженное противовоспалительное воздействие. Дополнительно глюкокортикостероиды предупреждают шоковое состояние пациента. На фоне их приема наблюдается десенсибилизирующий эффект.

Из глюкокортикостероидов при коксартрозе пациентам выписывают:
- Гидрокортизон;
- Депо-медрол;
- Кеналог;
- Дипроспан.

- Гидрокортизон;
- Депо-медрол;
- Кеналог;
- Дипроспан.
Эти средства показаны к приему при остром воспалении и умеренной боли. Инъекция глюкокортикостероидом называется артикулярной блокадой, так как она помогает блокировать болевые ощущения. В некоторых случаях гормональные средства комбинируют с местными анестетиками, включая Лидокаин, Новокаин, Меркаин.
В такой схеме лечения анестетики эффективно купируют болевой синдром при коксартрозе, дополняя действие стероида. Так как у тазобедренного сустава сложное строение, при его поражении рекомендуется выполнять периартикулярную блокаду в околосуставные ткани.
Выраженная боль без воспаления устраняется новокаиновой блокадой. Раствор вводится в мягкие околосуставные ткани. Манипуляцию выполняет специалист. Хондропротекторы и гиалуроновая кислота способствуют устранению болевого синдрома при коксартрозе.
Гиалуроновая кислота считается главным компонентом синовиальной жидкости. Внутрисуставные инъекции нормализует её состав, стимулируя выработку естественной синовиальной жидкости, при этом хрящ защищен от пересыхания. Укол рекомендуется делать после сеанса мануальной терапии. После введения инъекции проводится контрольное УЗИ.
Применение Димексида при лечении
Препарат не относится к НПВС, при этом он обладает выраженным анестезирующим и противовоспалительным эффектом. Синтетическое средство с очищенным диметилсульфоксидом оказываем местное воздействие, применяется наружно. Он проникает в ткани глубже, чем гели и мази из фармакологической группы НПВС.

Димексид широко используют от суставной и мышечной боли. Препарат облегчает проникновение в ткани иных средств, усиливая их действие. В качестве дополнительного компонента его включают в следующие медикаменты:
- Эспол. Содержит в себе экстракт перца и димексид. Препарат оказывает сосудорасширяющее и местно-раздражающее воздействие.
- Хондрофен. В состав входят хондропротекторы, димексид и Диклофенак.
- Ремисид гель. Эффективно снимает боль, на 20% быстрее, чем аналоги без димексида.

- Эспол. Содержит в себе экстракт перца и димексид. Препарат оказывает сосудорасширяющее и местно-раздражающее воздействие.
- Хондрофен. В состав входят хондропротекторы, димексид и Диклофенак.
- Ремисид гель. Эффективно снимает боль, на 20% быстрее, чем аналоги без димексида.
Пациентам, страдающим от коксартроза, чаще назначают раствор либо концентрат для приготовления инъекций. Раствор используется для электрофореза, компрессов. В последнем случае приготавливается раствор 25−50% концентрации. В нем смачивается марля, сложенная в несколько слоев. Её прикладывают к суставу на 20 минут, накрывая пленкой и теплой тканью. Димексид для компресса применяется в чистом виде либо вместе с капустным соком. Для усиления эффекта манипуляции, предварительно рекомендуется принять теплую ванну. Можно приложить к проблемному месту грелку.
Для электрофореза используется 25% раствор. К нему могут быть добавлены НПВС, Анальгин, фермент лидазы, гормональное средство. Для Димексида характерен минимальный список побочных эффектов, в отличие от НПВС. Он способен спровоцировать аллергию, бронхоспазм. Перед манипуляцией проводится проба на чувствительность.
Медикаментозные и немедикаментозные методы
На ранней стадии развития коксартроза к медикаментозной терапии не прибегают. Необходимость в ней возникает при острой боли, стремительном прогрессировании болезни. Чаще боль носит умеренный характер. Она может проявляться после физических нагрузок.

На 2 стадии для обезболивания специалисты используют НПВП. При серьезном поражении сустава прописывают наркотические либо комбинированные анальгетики. Отдельно медики рассматривают иные способы обезболивания. Схема терапии подбирается с учетом интенсивности болевого синдрома и совокупности иных признаков.
К немедикаментозным методам обезболивания специалисты относят:
- Физиотерапию. Большинство физиотерапевтических процедур обладает болеутоляющим эффектом. При коксартрозе чаще назначается электрофорез, магнитотерапия, парафин и озокеритовое обертывание.
- ЛФК. Нагрузка, которая оказывается на сустав, способствует снижению болевого порога.
- Массаж. Улучшает кровообращение, устраняя застой. После процедуры пациент сразу испытывает облегчение.
- Мануальное лечение и компьютерная вытяжка. Процедуры в комплексе уменьшают давление на сустав, прекращая разрушение хряща и трение костей.

- Физиотерапию. Большинство физиотерапевтических процедур обладает болеутоляющим эффектом. При коксартрозе чаще назначается электрофорез, магнитотерапия, парафин и озокеритовое обертывание.
- ЛФК. Нагрузка, которая оказывается на сустав, способствует снижению болевого порога.
- Массаж. Улучшает кровообращение, устраняя застой. После процедуры пациент сразу испытывает облегчение.
- Мануальное лечение и компьютерная вытяжка. Процедуры в комплексе уменьшают давление на сустав, прекращая разрушение хряща и трение костей.
Из медикаментозных методов обезболивания специалисты используют таблетки, мази с НПВС, околосуставные и внутрисуставные блокады гормональными и местными анестетическими средствами. Инъекция показана к вводу при интенсивной боли, остром воспалении. Если болевой синдром спровоцирован мышечным спазмом, применяется миорелаксант. Умеренным болеутоляющим воздействием обладают составные вещества хондропротекторов. Гиалуроновая кислота не производит анальгезирующий эффект, но после инъекции трение костей уменьшается.
Отзывы пациентов о лекарственных средствах
В задачи лечения коксартроза ме
Какие обезболивающие таблетки при артрозе
Развитие артроза — это очень длительный и болезненный процесс. Если на начальной стадии боль еще ненавязчивая и от нее можно отмахнуться, то со временем неприятные ощущения обостряются и становятся постоянным спутником человека. Хронический артроз в запущенной форме пожирает живые ткани сустава, что, естественно, доставляет пациенту невыносимые муки. Чтобы хоть как-то облегчить симптомы заболевания, человеку назначают препараты с анальгетическим эффектом. Какие обезболивающие чаще всего назначают при артрозе суставов, расскажем в статье.
Обезболивающие лекарства при артрозах
Медикаментозная терапия патологических состояний опорно-двигательного аппарата зиждется на действии препаратов, которые устраняют боль и воспаление. Это главные симптомы артроза, которые в значительной мере ухудшают качество жизни больного человека.
Обезболивающие средства анальгетики при артрозе
Анальгетики — лекарства, снимающие боль — объединяют в одну большую группу, которая в свою очередь делится на две подгруппы:
- ненаркотические средства. Представлены нестероидными противовоспалительными препаратами. Активные компоненты НПВП работают на поражение фермента циклооксигеназы, принимающего участие в распространении воспалительного процесса;
- наркотические средства, или опиоиды. Нацелены на те участки нервной системы, которые отвечают за развитие болевого синдрома. Успокаивая опиоидные рецепторы, действующие вещества таких препаратов оказывают мощный обезболивающий эффект. Считаются чрезвычайно опасными, поскольку подчиняют своему влиянию человека на физическом и сознательном уровне. Сильные обезболивающие применяют при артрозе в исключительных случаях при очень сильных болях.
Обезболивающие средства анестетики при артрозе
Местные анестетики — еще одна востребованная группа препаратов при лечении заболеваний костно-мышечной системы. Самые известные представители анестетиков — вещества новокаин и лидокаин — снижают общую чувствительность организма, препятствуя движению болевого импульса по нервным волокнам. Отличаются оперативным, но кратковременным действием.
Чаще всего обезболивающие препараты Новокаин и Лидокаин применяют в комплексе с глюкокортикоидами для выполнения блокады при артрозе колена или плечевого сустава. Инъекции стероидов в сустав эффективно справляются с воспалением, однако доставляют пациенту немало боли и практически не устраняют болезненные ощущения. Чтобы сделать манипуляцию менее мучительной, стероиды колют вместе с анестетиками.
Другие средства с обезболивающим эффектом при артрозе
Чтобы унять боль в суставах, также применяют мази, состоящие из нескольких компонентов и потому проявляющие комбинированный эффект:
- противовоспалительный;
- согревающий;
- раздражающий;
- расширяющий сосуды.
Если на фоне артроза беспокоят болезненные ощущения в мышцах, к лечению подключают миорелаксанты.
Хорошо выраженным местным обезболивающим эффектом отличаются лекарственные средства, на основе которых делают компрессы для больных суставов: медицинская желчь, бишофит, димексид. Последний попадает в ткани глубже остальных препаратов.
Предлагаем вниманию читателей краткий обзор наиболее действенных обезболивающих средств при артрозе.
Противовоспалительное обезболивающее при артрозах для внутреннего применения
Лекарства группы НПВП для перорального приема представлены таблетками, капсулами и гранулами. Попадая в организм, они всасываются стенками ЖКТ и вместе с кровью проникают в суставную жидкость.
НПВП в форме мази по эффективности в некоторой степени проигрывают формам препарата для внутреннего применения, поскольку большая часть действующих веществ остается в мягких тканях, не доходя до сустава. Зато применение мази не дает такого большого количества системных побочных явлений, как НПВП в таблетках и капсулах.
У фермента циклооксигеназы (ЦОГ) есть изоформы ЦОГ-1 и ЦОГ-2. Изоформа ЦОГ-1 делает слизистую оболочку желудка неуязвимой для кислот, а ЦОГ-2 стимулирует развитие воспаления. Нестероидные противовоспалительные средства общего действия настроены против обеих разновидностей ЦОГ и не самым благоприятным образом отражаются на состоянии ЖКТ, могут стать виновниками диспепсии. НПВП выборочного действия «охотятся» в основном за ЦОГ-2 и не представляют большой опасности для желудка, однако могут плохо повлиять на сердечно-сосудистую систему.
Перечислим лекарственные средства, принадлежащие к группе НПВП, которые почти всегда назначают при артрозах.
Общего действия:
- ибупрофен. Вещество в значительной мере снижает выраженность болезненных симптомов, а также частично убирает суставные отеки и скованность в движениях. Именно обезболивающие таблетки на основе ибупрофена назначают при артрозе 1 — 2 степени. Оптимальная разовая доза составляет 400 — 600 мг. Таблетки принимают до 4 раз в день;
- диклофенак. Оказывает хороший обезболивающий и противовоспалительный эффект при артрозе на ранних стадиях. Лекарство принимают до 3 раз в день. Размер суточной дозы колеблется от 50 до 150 мг. В начале курса лечения назначают так называемую ударную дозу диклофенака, а потом постепенно снижают ее;
- кетопрофен. Прекрасный выбор, если вы не знаете, чем обезболить очень сильную боль при артрозе, поскольку действует вещество быстро и мощно. В начале лечения суточная доза вещества может достигать 300 мг, ее принимают не сразу, а в 2 — 3 подхода, поддерживающая доза составляет 150 — 200 мг. Препараты кетопрофена с пометкой «ретард «на упаковке принимают 1 раз в день.
Выборочного действия:
- Нимесулид. Обезболивающие препараты на основе этого вещества часто назначают при артрозе коленного и тазобедренного суставов, поскольку они не только эффективно расправляются с болевым синдромом, но и блокируют выработку ферментов и протеинов, вызывающих разрушение хрящей. Гранулированный нимесулид действует быстрее, чем препарат в таблетках. Обычно принимают по 100 мг вещества утром и вечером.
- Целекоксиб — противовоспалительный, жаропонижающий и обезболивающий препарат нового поколения, представитель коксибов. 200 мг вещества делят на 1 — 2 приема в день.
- Мелоксикам. Отличается мощным противовоспалительным действием, благодаря чему с области больного участка быстро исчезают отеки и гиперемия. Суточная доза варьируется от 7,5 до 15 мг.
Сильнодействующие обезболивающие препараты при артрозе
В некоторых случаях боли при артрозе настолько сильные, что пациенту назначают опиаты в таблетках или инъекциях. Уменьшить дозировку сильнодействующего наркотического вещества помогает параллельный прием НПВП. Длительное применение опиатов противопоказано кому бы то ни было, иначе привыкания и пагубной зависимости не избежать. Их назначают больному перед хирургической операцией на суставах или сразу после нее.
К наркотическим обезболивающим препаратам отнесем:
- Промедол. По силе действия слабее морфина, но меньше угнетает функции дыхательной системы, поэтому переносится больным легче. Доза на 1 прием составляет 25 мг.
- Пентазоцин. В периоды обострения боли применяют раствор для инъекций, а при ремиссии болезни — таблетки (доза на 1 раз 50 мг). Переносится пациентами обычно без проблем.
- Трамадол. Хорошо справляется с болями средней и высокой интенсивности. Существуют капсулы и капли для приема внутрь (1 капсулу или 20 капель принимают до 8 раз в день). Также используют формы препарата для инъекционного и ректального введения.
Обезболивающие уколы при артрозе
Перечислим препараты, активные вещества которых попадают в организм посредством инъекции:
- НПВП (Кеторол, Мелоксикам, Наклофен, Вольтарен). Предназначены для внутримышечного введения. При артрозе в остром периоде используются однократно, чтобы в краткие сроки снять приступ острой боли. Далее больного переводят на таблетированные формы НПВП;
- глюкокортикоиды (дипроспан, гидрокортизон) в комплексе с анестетиками локального действия. Незаменимы при сильном воспалении, например, в случае, когда течение артроза осложнено синовитом. Наиболее выраженный терапевтический эффект дают внутрисуставные инъекции;
- хондропротекторы (Дона, Алфлутоп, Румалон). Главная «миссия» препаратов для внутримышечных инъекций — предотвратить дальнейшую деформацию хрящевой ткани. Умеренный обезболивающий эффект можно считать приятным дополнением к основному действию хондропротекторов;
- наркотические анальгетики. Показаны для применения только при очень выраженном болевом синдроме, а также перед операцией и первые часы после нее;
- Цель-Т. Гомеопатическое средство, предназначенное для инъекций в сустав. Отличается комплексным действием: устраняет боль, воспаление и останавливает разрушение хряща.
Отметим, что к обезболивающим уколам при артрозе косвенное отношение имеют препараты на основе гиалуроновой кислоты. Хоть они и не предназначены для обезболивания, но после их введения в сустав боль практически не беспокоит пациента. Объяснить это можно нормализацией внутрисуставных процессов: благодаря гиалуроновой кислоте объем и качество синовиальной жидкости восстанавливаются до оптимальных показателей. Когда суставная смазка начинает выполнять все свои обязанности в полной мере, движения даются человеку без боли.
Обезболивающие мази при артрозе коленного и тазобедренного суставов
Мази с обезболивающим действием для местного применения при лечении артроза обычно рассматриваются врачами как вспомогательное средство. Состав таких препаратов может быть построен на основе следующих активных компонентов:
- НПВП (Вольтарен, Нимесил, Кетум-гель, Ортофен) имеют аналогичное действие, что и у препаратов для приема внутрь;
- раздражающие компоненты локального действия (например, в Эсполе — экстракт перца, в Випросале — яд гадюки, камфора, в Аризартроне — яд пчел). Благодаря отвлекающему эффекту действующих веществ приток крови к тканям, обделенным кислородом и питательными элементами, усиливается, за счет чего утихают даже очень сильные боли;
- местные анестетики (Меновазан с новокаином, анестезином и ментолом в составе). Эти препараты довольно быстро снижают болевые ощущения;
- димексид (Эспол, Димексид гель). Синтетическое средство, которое прекрасно работает против боли и воспаления. В препаратах с комбинированным составом димексид обычно способствует более глубокому проникновению активных компонентов в пораженные ткани;
- в гомеопатии мази и гели (Цель-Т, Траумель) наделяются выраженным обезболивающим эффектом благодаря растительным и животным компонентам, а также катализаторам биологического происхождения.
Чем обезболить артроз коленного сустава без медикаментов
У всех лекарственных средств есть побочные эффекты, следовательно, медикаментозная терапия подвергает организм потенциальной опасности. Препараты от боли в суставах вполне могут спровоцировать расстройство пищеварительной системы, вызвать проблемы дерматологического характера, стимулировать развитие сердечно-сосудистых, иммунных и неврологических патологий. Поэтому вопрос о безмедикаментозном обезболивании суставов для многих пациентов, страдающих артрозом, всегда актуален.
Устранить болезненность на некоторое время помогут такие процедуры:
- СУФ. В физиотерапии метод средневолнового ультрафиолетового облучения известен как надежный способ снять боль. СУФ влияет на синтез активных веществ, которые делают нервные волокна менее восприимчивыми к болевым раздражителям;
- массаж. В задачи мануальной терапии и массажа в частности входит нормализация периферического кровообращения, устранение отечности и различных застойных процессов в тканях. Курс грамотного массажа способен в прямом смысле слова оживить истощенные, слабые мышцы и, следовательно, устранить болезненные ощущения, связанные с гипотрофией;
- чередование тепла и холода. Небезызвестный Бубновский уверен, что паровая сауна и ледяная купель пробуждают скрытые энергетические ресурсы больных суставов и устраняют болевой синдром;
- лечебная физкультура. Специальные упражнения помогут справиться с явлением контрактуры в суставах, поэтому болевой синдром будет менее выраженным.
Ранняя диагностика артроза позволяет пациенту использовать «подручные» методы обезболивания и не зависеть от таблеток. На поздних стадиях болезни физиолечение и ЛФК используют, чтобы уменьшить дозировку обезболивающих препаратов.
С позволения врача умеренные боли лечат народными средствами. Например, компрессы с хреном, ванны с добавлением горчицы дают тот же эффект, что и раздражающие мази местного действия. Почти все компрессы положительно сказываются на состоянии больного сустава: проходит отечность, за счет чего нервные окончания тканей не сдавливаются и не доставляют пациенту боли.
Боль, возникшая на почве артроза, резко ограничивает человека в движениях: зачем лишний раз нагружать сустав, если это доставляет такой дискомфорт? Итогом вынужденного бездействия становятся гипотрофированные мышцы и устойчивое ощущение скованности в сочленении. В связи с этим нельзя ни в коем случае мириться с болевым синдромом — так или иначе его нужно устранить. При этом лечение артроза не ограничивается приемом обезболивающих препаратов. Только комплексный подход к проблеме позволит сохранить пациенту здоровье.
Артроз сопровождается рядом патологических процессов в суставах, поэтому лечение этого заболевания всегда комплексное. Основная часть в терапии отводится мазям. Для улучшения кровотока и обмена веществ назначают мази с разогревающим эффектом, для купирования воспаления — мази с НПВС, а для регенерации хрящевой ткани — мази с хондропротекторами. Рассмотрим обзор мазей, их применение при артрозе.
Место мазей в лечении артроза
Мази никогда не назначаются в качестве монотерапии — полностью излечить артроз с их помощью невозможно. Главная задача мазей — уменьшить внешние проявления артроза, которые приносят пациенту мучения, и в некоторой мере приостановить прогрессирование разрушительного процесса в суставах.
Большинство мазей содержат вещества системного действия, например, нестероидные противовоспалительные вещества, поэтому применяются кратковременными курсами. После их применения пациент сразу отмечает положительную динамику:
- воспалительный процесс сходит на нет;
- снижается тонус мышц, устраняется спазм;
- на длительное время убирается болевой синдром;
- стабилизируется кровоснабжение в суставе;
- снижается риск присоединения инфекции;
- ускоряется регенерация хряща.
На заметку! Несмотря на то что мази наносятся на кожу в зоне пораженного сустава, их активные компоненты проникают в кровоток и в незначительной степени системно влияют на организм.
Какие мази применяют при артрозе
Мазь — фармацевтическое средство вязкой консистенции. В ее состав входят активные вещества с выраженным терапевтическим эффектом, которые способны проникать через эпидермис вглубь мягких тканей.
Лечебные мази, применяющиеся в лечении артроза, могут содержать природные ингредиенты — пчелиный яд, экстракты растений, акулий жир. К числу таких мазей относят Унгапивен, Апизартрон. Они эффективно останавливают воспаление в суставе, способствуют регенерации хряща. Существенным недостатком таких мазей является высокий риск развития аллергической реакции.
Более распространенными компонентами мазей от артроза являются химические компоненты — диклофенак, нимесулид, кетопрофен. Мази на их основе хорошо снимают болевые ощущения, улучшают отток лимфы, замедляют воспалительный процесс.
В зависимости от действующего вещества и оказываемого терапевтического эффекта все мази разделены на несколько групп:
- Мази на основе НПВС — содержат негормональные вещества, оказывающие противовоспалительное действие. Показаны в острый период заболевания. К ним относят — Диклак гель, Найз, Кетонал, Индометацин.
- Мази на основе капсаицина. После нанесения производят согревающий эффект, что вызывает чувство жжения в суставе. К этой группе принадлежат: Эспол, Капсин, Финалгон.
- Мази с ацетилсалициловой кислотой. Оказывают местное анальгезирующее, противоотечное и противовоспалительное действие. Это Бом-Бенге, Нижвисал, Випросал.
- Мази с хондропротекторным действием. Активные компоненты проникают в хрящ и восстанавливают его изнутри. Это Хондроитин, Артро-Актив.
- Мази с нату
Почему не помогают обезболивающие при артрозе
При коксартрозе поражается тазобедренный сустав, что может привести к инвалидности. В современной фармакологии нет препарата, который устранил бы патологию. Но есть обезболивающие при коксартрозе тазобедренного сустава 3 степени и его раннем развитии, которые купируют боль в кратчайшие сроки. Медикаменты выпускаются в разных формах. Их принимают после обследования и под контролем врача.
Необходимость проведения терапии
При рассматриваемом заболевании сустав разрушается постепенно. На фоне возрастных изменений, обменных расстройств либо сосудистых патологий изменяется состав синовиальной жидкости, разрушается хрящ. В здоровом состоянии он выполняет функцию прокладки между костями, амортизируя нагрузки при движении.

При давлении он выделяет специальную жидкость, облегчая скольжение соприкасающихся поверхностей костей. Синовиальная жидкость присутствует в суставной капсуле, поэтому хрящ не пересыхает. При нарушенной выработке жидкости возникает дефицит питательных веществ, в хряще развиваются дегенеративные и дистрофические процессы.
Хрящ становится хрупким, шероховатым, появляются трещины. На фоне его истончения деформируется костная ткань, атрофируются мышцы. Все процессы сопровождаются сильной болью. Чтобы избавить пациента от отрицательной симптоматики, назначают консервативную терапию. Она одновременно устраняет воспаление и восстанавливает подвижность в сочленениях бедра.
В терапию включают препараты разных фармакологических групп. Медикаменты для обезболивания считаются вспомогательными. Они не восстанавливают хрящевую ткань, а только купируют болевой синдром, помогая пациенту вернуться к нормальной жизни.
Фармакологические группы препаратов
В список обезболивающих при артрозе тазобедренного сустава входят медикаменты с разными активными компонентами. При патологии таза первой степени пациенту назначают Парацетамол и средства с ненаркотическим анальгезирующим воздействием. Такие средства эффективно блокируют болевые импульсы, поступающие к центральной нервной системе.
Для купирования опиоидного рецептора, который отвечает за восприятие боли, пациенты выписывают наркотическое анальгезирующее средство. При коксартрозе 1−3 степени часто назначаются обезболивающие таблетки комбинированного типа. В эту группу входит, к примеру, препарат Трамадол.

При патологии также выписывают локальные анестетики, антидепрессанты, антигистамины, спазмолитики и хондропротекторы.
Прием обезболивающих таблеток
Если появились боли при коксартрозе тазобедренного сустава, что делать в каждом конкретном случае решает врач после осмотра пациента. Если сердечная и кроветворная система в норме, отсутствуют патологии ЖКТ, пациенту выписывают нестероидные противовоспалительные средства в таблетках. Детям чаще назначают Ибупрофен и Нурофен.
Терапия для взрослых пациентов может осуществляться следующими средствами:

- Кеторолак. Оказывает выраженное обезболивающее воздействие. Лекарство принимается по 1 таблетке с интервалом в 4 часа. Его включают в схему с наркотическим анальгетиком.
- Кетонал. Терапия начинается с дозировки 300 мг в день. Постепенно ее снижают до 150 мг.
- Диклофенак. Принимается по 25 мг дважды в день.
- Адвил. Назначается в дозе 400 мг трижды в день.
- Найз. Принимается по 100 мг 2 раза в сутки.
- Асинак. Рекомендуется пить ежедневно по 2 таблетки.

- Кеторолак. Оказывает выраженное обезболивающее воздействие. Лекарство принимается по 1 таблетке с интервалом в 4 часа. Его включают в схему с наркотическим анальгетиком.
- Кетонал. Терапия начинается с дозировки 300 мг в день. Постепенно ее снижают до 150 мг.
- Диклофенак. Принимается по 25 мг дважды в день.
- Адвил. Назначается в дозе 400 мг трижды в день.
- Найз. Принимается по 100 мг 2 раза в сутки.
- Асинак. Рекомендуется пить ежедневно по 2 таблетки.
Терапия любым НПВП длится 15 дней. Если за указанный срок боль не купировалась, препарат отменяется и врач заменяет таблетки инъекциями. К эффективным обезболивающим при коксартрозе 3 степени ревматологи и ортопеды относят Трамадол.
Лекарство обладает анальгезирующим воздействием, характерным для опиатов но в отличие от них, Трамадол не угнетает дыхание, не влияет отрицательно на ЖКТ и кровеносную систему. Медикамент нельзя принимать длительно, так как он вызывает привыкание.

Трамадол выпускается не только в таблетках, но и в суппозиториях, каплях, инъекционных растворах. Его суточная доза составляет 400 мг. Таблетка начинает действовать через 30 минут после приема, терапевтический эффект наблюдается на протяжении 5 часов.
Если коксартроз выявлен у подростка, назначается хондропротектор. Медикаменты этой фармакологической группы не только стимулируют и регенерируют хрящевую ткань, но и оказывают обезболивающее воздействие. Хондропротекторами врачи заменяют НПВС. Для подростков при тяжелом течении болезни показан прием хондропротекторов 2−3 поколения. В их состав входит хондроитина сульфат и глюкозамин.
К эффективным средствам относится Артра, Дона, Кондронова, Терафлекс. К последнему поколению относят комбинированные хондропротекторы, в состав которых входят компоненты хрящевой ткани, вещества с противовоспалительным воздействием. Терапия такими средствами длится несколько дней. Точный срок лечения определяет врач в каждом случае индивидуально.
Использование мазей при заболевании
Бальзамы, гели, мази и крема с обезболивающим воздействием по своей эффективности уступают средствам для системного приема. От коксартроза легкой степени помогают медикаменты наружного использования. Чаще пациентам назначают:

- Нестероиды (мазь Индометацин, гель Диклак, Финалгель).
- Сосудорасширяющие с обезболивающим воздействием (Капсикам, Эфкамон, Финалгон).
- Комбинированные средства (Эспол, Апизартрон, Випросал, Бом-Бенге).
Лечение инъекционными растворами
Обезболивающие уколы при коксартрозе тазобедренного сустава назначают пациентам при наличии серьезных показаний. В инъекциях выпускаются многие препараты из группы НПВС, включая Диклофенак, Вольтарен, Кеторолак. Уколы ставят в мышцу.
Для ввода обезболивающего средства в сустав используют глюкокортикостероиды. Они не являются обезболивающими препаратами, но для них характерно выраженное противовоспалительное воздействие. Дополнительно глюкокортикостероиды предупреждают шоковое состояние пациента. На фоне их приема наблюдается десенсибилизирующий эффект.

Из глюкокортикостероидов при коксартрозе пациентам выписывают:
- Гидрокортизон;
- Депо-медрол;
- Кеналог;
- Дипроспан.

- Гидрокортизон;
- Депо-медрол;
- Кеналог;
- Дипроспан.
Эти средства показаны к приему при остром воспалении и умеренной боли. Инъекция глюкокортикостероидом называется артикулярной блокадой, так как она помогает блокировать болевые ощущения. В некоторых случаях гормональные средства комбинируют с местными анестетиками, включая Лидокаин, Новокаин, Меркаин.
В такой схеме лечения анестетики эффективно купируют болевой синдром при коксартрозе, дополняя действие стероида. Так как у тазобедренного сустава сложное строение, при его поражении рекомендуется выполнять периартикулярную блокаду в околосуставные ткани.
Выраженная боль без воспаления устраняется новокаиновой блокадой. Раствор вводится в мягкие околосуставные ткани. Манипуляцию выполняет специалист. Хондропротекторы и гиалуроновая кислота способствуют устранению болевого синдрома при коксартрозе.
Гиалуроновая кислота считается главным компонентом синовиальной жидкости. Внутрисуставные инъекции нормализует её состав, стимулируя выработку естественной синовиальной жидкости, при этом хрящ защищен от пересыхания. Укол рекомендуется делать после сеанса мануальной терапии. После введения инъекции проводится контрольное УЗИ.
Применение Димексида при лечении
Препарат не относится к НПВС, при этом он обладает выраженным анестезирующим и противовоспалительным эффектом. Синтетическое средство с очищенным диметилсульфоксидом оказываем местное воздействие, применяется наружно. Он проникает в ткани глубже, чем гели и мази из фармакологической группы НПВС.

Димексид широко используют от суставной и мышечной боли. Препарат облегчает проникновение в ткани иных средств, усиливая их действие. В качестве дополнительного компонента его включают в следующие медикаменты:
- Эспол. Содержит в себе экстракт перца и димексид. Препарат оказывает сосудорасширяющее и местно-раздражающее воздействие.
- Хондрофен. В состав входят хондропротекторы, димексид и Диклофенак.
- Ремисид гель. Эффективно снимает боль, на 20% быстрее, чем аналоги без димексида.

- Эспол. Содержит в себе экстракт перца и димексид. Препарат оказывает сосудорасширяющее и местно-раздражающее воздействие.
- Хондрофен. В состав входят хондропротекторы, димексид и Диклофенак.
- Ремисид гель. Эффективно снимает боль, на 20% быстрее, чем аналоги без димексида.
Пациентам, страдающим от коксартроза, чаще назначают раствор либо концентрат для приготовления инъекций. Раствор используется для электрофореза, компрессов. В последнем случае приготавливается раствор 25−50% концентрации. В нем смачивается марля, сложенная в несколько слоев. Её прикладывают к суставу на 20 минут, накрывая пленкой и теплой тканью. Димексид для компресса применяется в чистом виде либо вместе с капустным соком. Для усиления эффекта манипуляции, предварительно рекомендуется принять теплую ванну. Можно приложить к проблемному месту грелку.
Для электрофореза используется 25% раствор. К нему могут быть добавлены НПВС, Анальгин, фермент лидазы, гормональное средство. Для Димексида характерен минимальный список побочных эффектов, в отличие от НПВС. Он способен спровоцировать аллергию, бронхоспазм. Перед манипуляцией проводится проба на чувствительность.
Медикаментозные и немедикаментозные методы
На ранней стадии развития коксартроза к медикаментозной терапии не прибегают. Необходимость в ней возникает при острой боли, стремительном прогрессировании болезни. Чаще боль носит умеренный характер. Она может проявляться после физических нагрузок.

На 2 стадии для обезболивания специалисты используют НПВП. При серьезном поражении сустава прописывают наркотические либо комбинированные анальгетики. Отдельно медики рассматривают иные способы обезболивания. Схема терапии подбирается с учетом интенсивности болевого синдрома и совокупности иных признаков.
К немедикаментозным методам обезболивания специалисты относят:
- Физиотерапию. Большинство физиотерапевтических процедур обладает болеутоляющим эффектом. При коксартрозе чаще назначается электрофорез, магнитотерапия, парафин и озокеритовое обертывание.
- ЛФК. Нагрузка, которая оказывается на сустав, способствует снижению болевого порога.
- Массаж. Улучшает кровообращение, устраняя застой. После процедуры пациент сразу испытывает облегчение.
- Мануальное лечение и компьютерная вытяжка. Процедуры в комплексе уменьшают давление на сустав, прекращая разрушение хряща и трение костей.

- Физиотерапию. Большинство физиотерапевтических процедур обладает болеутоляющим эффектом. При коксартрозе чаще назначается электрофорез, магнитотерапия, парафин и озокеритовое обертывание.
- ЛФК. Нагрузка, которая оказывается на сустав, способствует снижению болевого порога.
- Массаж. Улучшает кровообращение, устраняя застой. После процедуры пациент сразу испытывает облегчение.
- Мануальное лечение и компьютерная вытяжка. Процедуры в комплексе уменьшают давление на сустав, прекращая разрушение хряща и трение костей.
Из медикаментозных методов обезболивания специалисты используют таблетки, мази с НПВС, околосуставные и внутрисуставные блокады гормональными и местными анестетическими средствами. Инъекция показана к вводу при интенсивной боли, остром воспалении. Если болевой синдром спровоцирован мышечным спазмом, применяется миорелаксант. Умеренным болеутоляющим воздействием обладают составные вещества хондропротекторов. Гиалуроновая кислота не производит анальгезирующий эффект, но после инъекции трение костей уменьшается.
Отзывы пациентов о лекарственных средствах
В задачи лечения коксартроза медики включают облегчение боли. Для этого показан прием различных препаратов. Большинство из них принимаются на протяжении длительного времени. Если синдром купирован, терапия прекращается. Ревматологи и ортопеды не советуют купировать боль сильнодействующими препаратами, включая опиаты, медикаментозные блокады, если нет серьезных показаний.
Если боль умеренная, а болезнь протекает на ранней стадии, для устранения боли принимают хондропротекторы. Пациенты переносят терапию без побочных эффектов, если соблюдают все предписания врача. При поражении тазобедренного сустава 3 степени больному показаны блокады.
От коксартроза 1 степени мне назначили хондропротекторы в таблетках. Я пил их дольше 10 дней. Боль исчезла на седьмой день лечения. Побочных эффектов я не испытывал, после терапии прошел повторное обследование. Все жизненно важные процессы в суставе восстановились.
Андрей, 32 года
После травмы у меня появилась сильная боль в суставе. Прошел обследование. Врач поставил диагноз коксартроз 2 степени, хрящ уже разрушался. Чтобы восстановить все процессы, устранить боль, мне назначили комплексное лечение. В схему включили Диклофенак в инъекциях. Он помог мне вернуться к прежней жизни, боль исчезла быстро. Побочных эффектов не было.
Дмитрий, 39 лет
После перелома бедра и неправильного лечения у меня начал развиваться коксартроз. Болезнь запустила. Обратилась за медицинской помощью, когда был коксартроз 3 степени. Из-за боли я не могла спать. Чтобы её снять, врач назначил медикаментозные блокады. Состояние улучшилось.
Оксана, 37 лет
Источник
Артроз является очень распространенным заболеванием, поражающим суставы. Раньше считалось, что эта патология встречается только в пожилом возрасте, так как она характеризуется дегенеративно-дистрофическими процессами в хрящевой прослойке суставов. Чаще всего такое случается из-за естественного замедления обменных процессов, происходящего с возрастом. Но возникнуть заболевание может у молодых людей из-за малоподвижного образа жизни, неправильного питания или повышенных нагрузок на суставы. Если артроз не начать вовремя лечить, процесс разрушения хрящевой прослойки может зайти далеко. Часто это приводит к полной неподвижности сустава. Лечение патологии должно быть комплексным. Чаще всего применяется обезболивающее при артрозе. Такие препараты только устраняют симптомы, но не лечат само заболевание. Но несмотря на это, они являются основной частью комплексной терапии.
Зачем нужны обезболивающие
Артроз развивается медленно. Сначала человек может даже не понять, что с его суставами что-то не так. Появляются небольшие ноющие боли при нагрузках, потом может возникнуть хруст и пощелкивание во время движения. В отличие от последствий травм и воспалительных явлений, болевые ощущения при артрозе чаще всего развиваются при начале движения после длительной неподвижности. А по утрам наблюдается скованность в суставе.
Со временем боли становятся сильными, продолжительными. Поэтому очень нужны обезболивающие при артрозе. Это первый обязательный этап лечения. Желательно, чтобы препараты выбрал врач, который будет учитывать индивидуальные особенности и степень разрушения хрящевой ткани. Большинство таких препаратов продаются только по рецепту.
Снять боль при артрозе возможно только тогда, когда прекратятся дегенеративные процессы. Одними только анальгетиками не обойтись, ведь заболевание все равно будет прогрессировать.
Как снимать боль при артрозе
На начальных стадиях заболевания болевые ощущения обычно несильные. Они могут возникать по утрам или после отдыха и самостоятельно проходят через некоторое время. Но в процессе разрушения хрящевой прослойки сустава происходит деформация суставных поверхностей, разрушение головок костей. Может произойти защемление нервных корешков или сосудов. Все это вызывает сильные боли, которые сами уже не исчезают.
Особенно часто применяются обезболивающие при артрозе коленного сустава, тазобедренного и при спондилоартрозе. Ведь эти сочленения подвергаются самой большой нагрузке, и часто боли такие сильные, что не дают человеку двигаться.
Снять боль можно разными способами. При артрозе чаще всего применяются такие:
- внутримышечное введение нестероидных противовоспалительных препаратов или анальгетиков;
- новокаиновые блокады;
- внутрисуставные инъекции гормональных средств;
- нанесение обезболивающих мазей;
- компрессы;
- прием обезболивающих препаратов внутрь.

Анальгетики и спазмолитики
«Анальгин» относится к ненаркотическим обезболивающим средствам. Это самый известный и распространенный препарат. Но из-за большого количества побочных действий он в последнее время стал применяться все реже. Тем более что при артрозе он может снять только слабые и средние боли.
Иногда боли при артрозе возникают из-за спазма мышц вследствие воспалительных явлений или раздражения разрушенными суставными поверхностями. В этом случае помогут спазмолитики, которые снимают боль за счет расслабления мышц. Это «Баклофен», «Мидокалм», «Сирдалуд». Они обычно хорошо переносятся и почти не имеют противопоказаний.
НПВС: особенности применения
Чаще всего для снятия болей при артрозе используются нестероидные противовоспалительные средства. Они обладают способностью снимать боль, отек, гиперемию, уменьшать воспаление. Существует множество видов НПВС. Большинство из них изготовлены на основе органических кислот. Поэтому могут повреждать поверхность пищеварительного тракта. Кроме того, такие средства влияют на состав крови, снижая ее свертываемость, нарушают работу почек. Поэтому они принимаются только по назначению врача и в строго ограниченной дозировке.
Кроме того, особенностью НПВС является то, что у разных препаратов разное действие. Например, «Диклофенак» или «Индометацин» действуют местно, снимая болевые ощущения на уровне пораженных тканей. А «Парацетамол» воздействует на центральную нервную систему, подавляя болевые импульсы. Поэтому часто используют комбинацию из двух препаратов или комплексные средства.

Лучшие препараты группы НПВС
Всего существует около 40 разных видов лекарств из этой группы. Но не все они одинаково эффективны при болях в суставах. Чаще всего применяются несколько обезболивающих при артрозе, содержащих НПВС:
- «Аспирин» — это самое известное и давно используемое средство. Оно снимает боль и воспаление, а также помогает замедлить разрушение сустава. Но действие ацетилсалициловой кислоты несильное, поэтому помогает она только на начальных стадиях недуга.
- «Индометацин» — это одно из самых распространенных обезболивающих при артрозе. Ведь этот препарат быстро снимает боль, эффективен он также для устранения воспаления и отека. Он может продаваться под названиями «Метиндол», «Индотард», «Индобене», «Ревматин».
- «Диклофенак» и препараты на его основе часто назначают при артрозе. Его действие хорошо сбалансировано, препараты быстро снимают боль и воспаление. Существует много средств на основе диклофенака: «Ортофен», «Диклофен», «Диклобене», «Раптен», «Наклофен», «Баратен» и другие.
- «Ибупрофен» — это самое безопасное нестероидное противовоспалительное средство. Его разрешено принимать даже во время беременности и лактации. Но с сильными болями при артрозе препарат может не справиться. Ибупрофен содержится в таких лекарствах: «Нурофен», «Бруфен», «Мотрин», «Реумафен».
- «Кеторолак» способен снимать даже сильные боли. Его можно купить под названиями «Кеторол», «Кеталгин», «Долак».
- «Мовалис» — это препарат нового поколения. Он лучше переносится пациентами. А при правильном применении быстро снимает боли и воспаление. Его целесообразно использовать в том случае, если необходима длительная терапия.
- «Фенилбутазон» — это довольно сильное обезболивающее. При артрозе тазобедренного сустава обычно применяют именно его, так как боли при этом очень сильные. Но из-за большого количества побочных эффектов его назначают на короткое время, только для снятия приступа.

Гормональные средства
Кортикостероидные гормоны при артрозе применяются реже. Только если невозможно снять сильные боли другими средствами. В основном их использую
Опиоидные болеутоляющие средства иногда могут использоваться при боли от умеренной до сильной, когда другие обезболивающие средства не действуют. Боль считается «сильной», когда:
- мешает вашей повседневной жизни
- Вы должны часто отдыхать
- ты двигаешься или ходишь неловко.
Опиоидные обезболивающие включают в себя:
- кодеин (со-дин)
- дигидрокодеин (die-high-dro-co-deen)
- трамадол (трамвайная кукла)
- бупренорфин (бью-пре-нор-фин)
- фентанил (фен-та-нил)
- морфий (более-feen)
- оксикодон (бык-код-собственный)
- тапентадол (та-пен-та-кукла)
Опиоидные болеутоляющие средства выпускаются в таблетках, жидкостях или пластырях.
Вы можете получить сильные опиоидные обезболивающие только по рецепту. Большинство из них контролируются в соответствии с Законом о злоупотреблении наркотиками и классифицируются как наркотики класса А или В.
Запрещено принимать опиоидные обезболивающие, если они вам не прописаны. Также незаконно отдавать их или продавать их.
Опиоидные обезболивающие могут вызывать привыкание, поэтому их следует применять с осторожностью. Важно поговорить с врачом, если:
- вы чувствуете необходимость принимать их дольше или в более высоких дозах, чем первоначально предписано
- Ваши симптомы сохраняются дольше, чем вы должны принимать болеутоляющие
- Вы чувствуете себя очень плохо, когда прекращаете принимать обезболивающие, но чувствуете себя лучше, если начинаете принимать их снова.
Проконсультируйтесь с врачом перед использованием опиоидных обезболивающих, если вы беременны или кормите грудью.
Риски и побочные эффекты опиоидных болеутоляющих
Опиоидные обезболивающие могут вызывать больше побочных эффектов, чем простые обезболивающие. Они доступны только по рецепту и должны проверяться врачом.
Во многих случаях они используются только в течение коротких периодов времени, когда требуется дополнительное облегчение боли. Это сделано для того, чтобы снизить риск зависимости от вас и других побочных эффектов.
Побочные эффекты опиоидных болеутоляющих включают в себя:
- чувствую тошноту
- болеет
- запор
- сонливость и головокружение, которое усиливается при употреблении алкоголя
- не в состоянии сосредоточиться
- проблемы с дыханием – сообщите своему врачу, если у вас есть долгосрочные проблемы с дыханием, такие как хроническая обструктивная болезнь легких (ХОБЛ) или астма.
Если вы используете антидепрессанты или антипсихотики, будьте осторожны с приемом тапентадола.Это связано с тем, что риск возникновения судорог может быть выше, если вам назначают эти препараты одновременно.
Если у вас есть какие-либо побочные эффекты, поговорите со своим врачом.
Смешивание опиоидных болеутоляющих
Смешивание любых опиоидных болеутоляющих с алкоголем или транквилизаторами означает, что передозировка более вероятна. Это может вызвать кому, проблемы с дыханием и, в некоторых случаях, смерть.
наркомания
Опиоидные обезболивающие препараты безопасно принимать, если вы:
- следуйте инструкциям вашего врача или фармацевта
- принять рекомендуемую дозу в течение рекомендованного периода времени.
Однако, к ним можно привыкнуть, если регулярно принимать их в течение длительного времени.
Люди могут построить терпимость к опиоидным болеутоляющим. Это означает, что вам нужно принимать больше их, чтобы получить тот же эффект или избежать симптомов отмены. Из-за этого они могут не подходить для лечения длительной боли.
Симптомы отмены – это физические или психологические реакции, которые возникают, когда вы прекращаете принимать наркотик, к которому вы зависимы. Эти реакции – способ вашего тела привыкнуть к тому, что в вашей системе нет лекарства.
Симптомы отмены включают в себя:
- подземных толчков
- тревога
- зевая
- потливость
- насморк
- нарушенный сон
- чувствую тошноту
- мурашки по коже
- чувство беспокойства
- диарея
- спазмы в животе
- мышечных спазмов.
Вождение
В Англии и Уэльсе запрещено водить машину при приеме лекарств по рецепту, если это влияет на вашу способность водить машину.
Поговорите со своим врачом о том, следует ли вам водить машину, если вам было предписано любое из следующего:
- амфетамин
- клоназепам
- диазепам
- флунитразепам
- лоразепам
- метадон
- препаратов на основе морфина или опиатов и опиоидов – таких как кодеин, трамадол или фентанил
- оксазепам
- темазепам.
Вы можете ездить после приема этих препаратов, если:
- вам прописали их и следовали советам, как их принимать
- они не приводят к тому, что вы не в состоянии управлять автомобилем, даже если вы превышаете указанные пределы.
Закон не распространяется на Северную Ирландию и Шотландию, но вы все равно можете быть арестованы, если вы не в состоянии управлять автомобилем.
Какой болеутоляющий? – NHS
 Предоставлено:
Предоставлено:Tetra Images / Alamy Stock Photo
.https://www.alamy.com/stock-photo-close-up-of-medication-in-mans-hand-17091744.html?pv=1&stamp=2&imageid=AD04AF79-3F14-4196-B83C-5DB9BB333A51&p=7880&n = 0 & ориентации = 0 & р = 1 & SearchType = 0 & IsFromSearch = 1 & SRCH = Foo% 3Dbar% 26st% 3D0% 26sortby% 3D2% 26qt% 3DAYFAXW% 26qt_raw% 3DAYFAXW% 26qn% 3D% 26lic% 3D3% 26edrf% 3D0% 26mr% 3D0% 26pr% 3D0 % 26aoa% 3D1% 26creative% 3D% 26Видеозаписи% 3D% 26nu% 3D% 26ccc% 3D% 26bespoke% 3D% 26apalib% 3D% 26ag% 3D0% 26hc% 3D0% 26et% 3D0x000000000000000000000% 26vp% 3D0% 26loc% 3D0% 26ot % 3D0% 26imgt% 3D0% 26dtfr% 3D% 26dtto% 3D% 26size% 3D0xFF% 26blackwhite% 3D% 26cutout% 3D% 26archive% 3D1% 26name% 3D% 26groupid% 3D% 26pseudoid% 3D731695% 26userid% 3D% 26id% 3D % 26a% 3D% 26xstx% 3D0% 26cbstore% 3D1% 26resultview% 3DsortbyPopular% 26lightbox% 3D% 26gname% 3D% 26gtype% 3D% 26apalic% 3D% 26tbar% 3D1% 26pc% 3D% 26simid% 3D% 26cap% 3D1% 26customgeoip % 3D% 26vd% 3D0% 26cid% 3D% 26pe% 3D% 26so% 3D% 26lb% 3D% 26pl% 3D0% 26plno% 3D% 26fi% 3D0% 26langcode% 3Den% 26upl% 3D0% 26cufr% 3D% 26cuto% 3D % 26howler% 3D% 26cvrem% 3D0% 26cvtype% 3D0% 26cvloc% 3D0% 26cl% 3D0% 26upfr% 3D% 26upto% 3D% 26primcat% 3D% 26seccat% 3D% 26cvcategory% 3D *% 26restriction% 3D% 26random% 3D% 26ispremium% 3D1% 26flip% 3D0% 26contributorqt% 3D% 26plgalleryno% 3D% 26plpublic% 3D0% 26viewaspublic% 3D0% 26isplcurate% 3D0% 26imageurl% 3D% 26saveQry % 3D% 26редактор% 3D1% 26t% 3D0% 26edoptin% 3D
Тип лекарств, которые вам нужны для лечения вашей боли, зависит от того, какой у вас тип боли.
При болях, связанных с воспалением, таких как боль в спине или головные боли, парацетамол и противовоспалительные болеутоляющие средства работают лучше всего.
Если боль вызвана чувствительными или поврежденными нервами, как в случае с черепицей или ишиасом, ее обычно лечат таблетками, которые изменяют работу центральной нервной системы.
Цель приема лекарств – улучшить качество жизни. Все обезболивающие средства имеют потенциальные побочные эффекты, поэтому вам необходимо взвесить преимущества использования их против недостатков.
Парацетамол
Парацетамол используется для лечения головной боли и большинства ненервных болей.
Две 500 мг таблетки парацетамола до 4 раз в день – безопасная доза для взрослых (никогда не принимайте более 8 таблеток в течение 24 часов).
Передозировка парацетамола может вызвать серьезные побочные эффекты, поэтому не поддавайтесь искушению увеличить дозу при сильной боли.
Если боль длится более 3 дней, обратитесь к врачу общей практики.
Узнайте больше о парацетамоле
Ибупрофен
Нестероидные противовоспалительные препараты (НПВП), такие как ибупрофен, диклофенак и напроксен, по-видимому, работают лучше, когда есть явные признаки воспалительной причины, такой как артрит или травма.
Они не должны использоваться в течение длительного времени, если вы не обсудили это с вашим доктором.
Если вы принимаете их в течение длительного времени, существует повышенный риск расстройства желудка, включая кровотечение, а также проблемы с почками и сердцем.
Не принимайте больше, чем рекомендуемая доза, так как это увеличит риск серьезных побочных эффектов.
Беременные женщины не должны принимать ибупрофен, если только врач не рекомендует и не назначает его. Парацетамол является рекомендуемой альтернативой при беременности.
Узнайте больше о ибупрофене
аспирин
аспирин – это другой тип НПВП.
Он вызывает те же побочные эффекты, что и другие НПВП, но не так эффективен, как болеутоляющее, что означает, что его обычно не назначают при болях.
Никогда не давайте аспирин ребенку младше 16 лет, если только врач не назначит его.
Существует возможная связь между аспирином и синдромом Рейе у детей.
Кодеин
Кодеин сам по себе не очень хорошо работает.Он работает лучше в сочетании с парацетамолом в одной таблетке.
Вы можете купить ко-кодамол (парацетамол и низкодозированный кодеин) без рецепта. Кодеин более высокой дозы должен быть предписан.
Не рекомендуется принимать кодеин или другие прописанные обезболивающие средства средней силы в течение длительного времени, так как это может привести к зависимости от них. Это может затруднить вам прекращение их приема.
Если вы беспокоитесь о том, что могли стать зависимыми от обезболивающих средств, обратитесь за советом к своему врачу общей практики или другому специалисту здравоохранения.
Растворимые болеутоляющие средства
Шипучие болеутоляющие средства с высоким содержанием соли, содержащие до 1 г на таблетку.
Слишком много соли может повысить ваше кровяное давление, что повышает риск возникновения проблем со здоровьем, таких как болезни сердца и инсульт.
Возможно, вы захотите перейти на не шипучий болеутоляющий, особенно если вам посоветовали следить или уменьшить потребление соли.
Амитриптилин и габапентин
Амитриптилин – это лекарство от депрессии, а габапентин – это лекарство от эпилепсии.
Каждое из этих лекарств может также использоваться для лечения боли, вызванной чувствительностью нерва или повреждением нерва, таким как опоясывающий лишай, диабет, нервная боль и ишиас.
Вам не нужно иметь депрессию или эпилепсию для этих таблеток, чтобы помочь вашей нервной боли.
Амитриптилин и габапентин должны назначаться врачом общей практики.
Побочные эффекты включают сонливость и головокружение.
Морфин
Морфин и морфиноподобные препараты (такие как оксикодон, фентанил и бупренорфин) являются сильнейшими обезболивающими препаратами.
В зависимости от ваших индивидуальных обстоятельств, эти типы обезболивающих могут назначаться в виде пластыря, инъекции или иногда в насосе, которым вы управляете сами.
Но все они работают одинаково и должны использоваться только для сильной боли.
Они будут назначены только после консультации с врачом или специалистом по боли. Доза и ваш ответ будут тщательно контролироваться.
Эти препараты следует использовать только как часть долгосрочного плана по борьбе с болью.
Узнайте о предлагаемой помощи NHS, если у вас постоянная боль
Дополнительные советы по обезболивающим препаратам
Поговорите с вашим фармацевтом или терапевтом или позвоните в NHS 111, если вам нужны дополнительные консультации по обезболивающим препаратам.
Найдите ближайшую к вам аптеку
Общие вопросы о лекарствах
Последняя проверка страницы: 20 февраля 2019
Следующая проверка должна быть произведена: 20 февраля 2022
от сильнейшего к слабому в 2020 году
Боль – это нежелательное ощущение, которое может привести к дискомфорту при большей силе. Типичные веб-сайты или причины возникновения боли: спина, глаза, лицо, живот, боль в суставах, язык и т. Д. Возникающая боль может быть разных типов, таких как сильная, умеренная или даже умеренная. Несколько видов обезболивающих препаратов легко доступны на рынке, чтобы избавиться от боли. Обезболивающие препараты предлагаются в аптеке в виде безрецептурных препаратов, однако некоторым может понадобиться рецепт от врача.Ниже приведен список распространенных болеутоляющих средств (для умеренной боли и сильной боли), как без рецепта, так и по назначению, а также их эффекты, потенция и побочные эффекты.
Список сильных обезболивающих с отзывами
Общее руководство
- Обезболивающие, являющиеся НПВП (нестероидные противовоспалительные препараты), воздействуют на патофизиологические процессы, которые вызывают боль, лихорадку и другие признаки отека в организме.
- Кортикостероиды обезболивающие обычно назначаются для лечения скелетно-мышечных травм из-за его влияния на остановку процессов, вызывающих воспаление.
- Боль, которая вызывается поврежденными или чувствительными нервами (чаще всего наблюдается в случаях, таких как ишиас или опоясывающий лишай), обычно снимается блокаторами нервов или антидепрессантами. Эти таблетки обладают способностью регулировать понимание боли по основной системе беспокойства.
- Некоторые болеутоляющие средства используются в качестве миорелаксантов для уменьшения интенсивности боли, вызываемой группой мышц. Это обезболивающее средство является успокаивающим средством для основной системы.
- Фактором, лежащим в основе потребления лекарств, является улучшение образа жизни.Важно признать, что каждый болеутоляющий связан с некоторыми негативными последствиями в краткосрочной или долгосрочной перспективе. Поэтому рекомендуется изучить и определить потенциальные недостатки перед приемом любого обезболивающего средства.
Ниже приводится описание сильного и эффективного обезболивающего:
парацетамол
Он входит в число самых популярных болеутоляющих средств (в основном используется для лечения распространенных головных болей и не нервных дискомфортов).Эффективная дозировка составляет 2 таблетки, которые можно принимать минимум 4 раза в день (или каждые 6 часов). Эта доза и режим дозирования считаются безопасными для взрослых. Там нет общих побочных эффектов для этого лекарства, и этот препарат можно использовать в течение более длительного периода времени. Тем не менее передозировка парацетамола может вызвать некоторые серьезные негативные последствия; по этой причине настоятельно рекомендуется не увеличивать дозировку, если интенсивность боли увеличивается. Если болевые симптомы не проходят в течение 3 дней, обратитесь к основному врачу.
Ибупрофен
Этот препарат является типом НПВП, то есть нестероидными противовоспалительными препаратами. Он лучше всего действует на лекарства, запускающие воспаление, тем же методом, который используется для лечения артрита или любой травмы. Этот препарат нельзя использовать в течение более длительных периодов времени, если отек не исчезает. Если этот препарат употребляется в течение более длительного периода времени, это может привести к значительным побочным эффектам, таким как кровотечение, расстройство желудка, проблемы с сердцем и почками.Настоятельно рекомендуется не принимать передозировку этого препарата, поскольку он может вызвать серьезные последствия.
 Некоторые обезболивающие предлагают быстрое облегчение, которое длится в течение короткого времени. Это так называемые обезболивающие средства короткого действия. Обезболивающие средства длительного действия (также называемые обезболивающими средствами медленного высвобождения) медленнее контролируют боль, но действуют в течение более длительного времени.
Некоторые обезболивающие предлагают быстрое облегчение, которое длится в течение короткого времени. Это так называемые обезболивающие средства короткого действия. Обезболивающие средства длительного действия (также называемые обезболивающими средствами медленного высвобождения) медленнее контролируют боль, но действуют в течение более длительного времени.кодеин
Этот препарат не действует в одиночку, но может дать гораздо лучшие результаты при использовании с парацетамолом в одной композиции.Безрецептурные препараты доступны под маркой ко-кодамола (который представляет собой парацетамол, интегрированный с меньшим количеством кодеина). Большую силу кодеина следует использовать только по назначению врача. Некоторые другие обезболивающие с большей эффективностью состоят из зидола (трамадола) и дигидрокодеина.
Наркотики этой категории считаются вызывающими привыкание или вызывающими зависимость. Фактор, стоящий за этими препаратами, заставляет человека чувствовать себя нездоровым в течение короткого периода времени после прекращения приема внутрь.Если по каким-либо определенным причинам этот препарат употребляется в течение более длительного периода времени, обратитесь за советом к своему основному врачу.
Амитриптилин и Габапентин
Габапентин – это лекарство, используемое для лечения эпилепсии и амитриптилина, а также для лечения тревоги. Оба препарата также назначаются пациентам для лечения боли, вызванной поврежденными или гиперчувствительными нервами, которые включают ишиас, опоясывающий лишай или нервную боль, вызванную диабетом. Это лекарство принимается по назначению врача.Побочные эффекты обоих препаратов состоят из головокружения и сонливости.
морфин
Этот препарат считается эффективным и лучшим обезболивающим препаратом. Некоторые другие препараты, подпадающие под эту классификацию, состоят из фентанила, бупренорфина и оксикодона. Рекомендуется бронировать, используя этот болеутоляющий просто при сильной боли. Эти лекарства потребляются только по рекомендации профессионального или общего врача, так как врач будет следить за развитием потенции.Эти препараты обычно используются в течение длительного времени для устранения боли.
Сильные опиоиды – лекарства, используемые для лечения сильной или длительной (постоянной) боли. Хотя существует множество видов сильных опиоидов, морфин является наиболее часто используемым сильным опиоидом и, как правило, первым назначает ваш врач, сообщает iytmed.com.
Oxymorphone гидрохлорид продлен релиз таблетки предназначены для лечения боли, достаточной, чтобы требовать ежедневного, постоянного, долгосрочного лечения опиоидами и для которого альтернативных вариантов лечения недостаточно.
Наиболее типичными побочными эффектами являются запор, плохое самочувствие (тошнота) и усталость. Люди, которые принимают сильный опиоид, редко сталкиваются с болью, чтобы стать зависимыми от сильных опиоидов.
 Опиоиды имеют дело со специфическими опиоидными рецепторами в организме, которые в основном расположены в мозге и позвоночнике. Много пероральных опиоидов используются при лечении хронической боли. Интеграция опиоидов с другими обезболивающими препаратами, такими как парацетамол и НПВП, включает в себя боль в различных рецепторах.Это обычно снижает ваши потребности в опиоидах примерно на 30%, что приводит к улучшению обезболивания и снижению риска побочных эффектов.
Опиоиды имеют дело со специфическими опиоидными рецепторами в организме, которые в основном расположены в мозге и позвоночнике. Много пероральных опиоидов используются при лечении хронической боли. Интеграция опиоидов с другими обезболивающими препаратами, такими как парацетамол и НПВП, включает в себя боль в различных рецепторах.Это обычно снижает ваши потребности в опиоидах примерно на 30%, что приводит к улучшению обезболивания и снижению риска побочных эффектов.В следующей таблице перечислены другие безрецептурные и рекомендуемые обезболивающие:
Список обезболивающих по силе (от сильнейших до самых слабых)
OTC обезболивающие | ||||
|---|---|---|---|---|
Фирменное наименование | Общее имя | за таблетку доза | Сила | Best Uses |
Мотрин 800 | Ибупрофен | 220 мг 800 мг | 3,5 | Лечение ревматизма, артрита и мышечно-скелетных проблем |
Напроксен Aleve | напроксен натрия | 220 мг | 3 | Назначают в основном для лечения артрита, боли и воспаления.Это также эффективно для других |
нуприн Advil | Ибупрофен 44 291 планшет | 200 мг | 2,5 | Лечить мышечные боли и лихорадку |
Vanquish | Комбинация ацетаминофена и аспирина (NSAID) | 325 мг 500 мг | 2.25 | дано для неотложной помощи при головной боли |
Excedrin Анацин Тайленол | Ацетаминофен | 500 мг | 2 | Лечить лихорадку, можно использовать вместо аспирина, если у человека аллергия на салицилаты или аспирин, назначаемые пациентам с артритом, лечить ревматизм и проблемы с костно-мышечной системой |
Bufferin Байер Анацин Экотрин | аспирин (также классифицируется как | 81 мг 325 мг | 1 | Полезно для управления болями и незначительными болями |
обезболивающих по рецепту | |||||
|---|---|---|---|---|---|
Фирменное наименование | Общее имя | за таблетку доза | Сила | Best Uses | Вызванные проблемы |
Палладон (колпачки) Дилаудид (вкладки) | Гидроморфон | 1 мг 2 мг 3 мг 4 мг | 11 | Дилаудид считается более эффективным по сравнению с морфином с некоторыми серьезными побочными эффектами. | |
Fentora Duragesic | Фентанил | Леденец или Кожа патч | 10 | Сила фентанила является результатом оценки, так как он не был разработан при проведении исследования.Это мощное вещество для лечения осколочных и огнестрельных ран. Передозировка связана с серьезными побочными эффектами и последствиями. Настоятельно рекомендуется обращаться с фентанилом осторожно, так как неправильное обращение может привести к смерти из-за угнетения дыхания. | |
Опана | Оксиморфон | 5 мг 7,5 мг 10 мг 15 мг 20 мг 30 мг 40 мг | 9 | Oxymorphone гидрохлорид продлен релиз таблетки предназначены для лечения боли, достаточной, чтобы потребовать ежедневного, постоянного, долгосрочного лечения опиоидами и для которых альтернативных вариантов лечения недостаточно. | |
MS Contin RMS | Морфин сульфат | 15 мг 30 мг 60 мг 100 мг | 9 | Считается, что это 4-й самый мощный препарат из всех доступных. | |
Оксиконтин 40 | Оксикодон HCl | 40 мг | 8,5 | Оксикодон считается мощным и очень эффективным. ПРИМЕЧАНИЕ. Сила оксикодона является оценочной, так как ее не было на момент проведения исследования. | |
Percocet | ацетаминофен и оксикодон HCl | 2,5 мг до 650 мг | 7 | ||
Percodan | аспирин, оксикодон, терефталат оксикодон HCl | 325 мг | 7 | ||
Демерол | Меперидин HCl | 50 мг 100 мг | 4 | Препараты опиатов и синтетические опиаты считаются одними из самых сильных обезболивающих, но их употребление является злоупотреблением, поскольку все эти наркотики могут сделать человека привычным. Включение большого количества тиленола (ацетаминофена) в эти препараты запрещено для фармацевтических компаний, и причина в том, что его передозировка может полностью разрушить печень. ПРИМЕЧАНИЕ: | |
Лорсет | Ацетаминофен и гидрокодон | 5 мг до 500 мг | 5 | ||
Викодин | Ацетаминофен и гидрокодон | 5 мг до 500 мг | 5 | ||
Лорсет Плюс | Ацетаминофен и гидрокодон | 7.От 5 мг до 650 мг | 5,5 | ||
Vicodin ES | Ацетаминофен и гидрокодон | 7,5 мг до 750 мг | 6 | ||
Norco | Ацетаминофен и гидрокодон-APAP | от 5 до 325 мг | 6,5 ** | ||
Lortab | Ацетаминофен и гидрокодон | 10 мг до 500 мг | 7 | ||
Vicodin HP | Ацетаминофен и гидрокодон | 10 мг до 660 мг | 7 | ||
Ultram | Трамадол | 50 мг | 3.8 * | Дает облегчение при умеренной боли | Запор, тошнота, головокружение, сонливость, головная боль и рвота |
* ПРИМЕЧАНИЕ: когда проводится исследование Ultram и Celebrex не существует. Их оценки являются оценкой | |||||
Celebrex | Целекоксиб | 100 мг 200 мг | 3.7 * | Ревматоидный, остеоартроз и другие источники острой боли в дополнение к менструальной боли | Умеренно увеличить риск кровотечения в желудке, инсульта и |
Сообщите своему врачу о любой предшествующей истории злоупотребления психоактивными веществами. Все пациенты, получающие опиоиды от боли, нуждаются в тщательном отслеживании врачами-специалистами признаков злоупотребления и зависимости и определения того, когда эти анальгетики не нужны.
самых популярных обезболивающих в США в 2020 году
Примеры безрецептурных обезболивающих препаратов:
- Ацетаминофен (Tylenol)
- Аспирин
- Ибупрофен (Advil, Motrin IB)
- Напроксен (Aleve)
отпускаемых по рецепту лекарств включают в себя следующее:
Нестероидные противовоспалительные препараты (НПВП)
Nabumetone (Relafen)
Ибупрофен (Motrin)
Фенопрофен (Nalfon)
Пироксикам (Feldene)
Толметин (Tolectin)
Индометацин (Индоцин, Индо-Леммон)
Кеторолак (Toololac)
Синапроолин (Toololol)
Синапроолин (Toololol)
Синапроолин (Торалолин)
Sainololol (9) Ораололин (Toololol) Диклофенак (Вольтарен)
Напроксен (Naprosyn, Anaprox)
Дифлунисал (Долобид)
Мефенамовая кислота (Ponstel)
Этодолак (Лодин)
Мелоксикам (Mobic)
Флурбипрофен (Ansaid)
ингибитор ЦОГ-2
Целекоксиб (Celebrex)
Опиоидные анальгетики
Длительное высвобождение морфина и морфина (MS-Contin, Avinza, Kadian)
Оксиморфон (Opana, Opana ER)
Гидрокодон с ацетаминофеном (Lortab Elixir, Vicodin)
Оксикодон с аспирином (Percodan)
Meperidine Hydroper (Demerolone)
Meperidine (Demerolone) (Demerolone)
Meperidine (Demerol) (Demerolone)
Meperidine (Demerol) (Demerolone)
Meperidine (Demerol) (Demeroline)
Meperidine Hydroine (Demerolone)
Meperidine Hydroine (Demeroline,
). Zohydro)
трамадол, трамадол с ацетаминофеном (Ultram, Ultracet)
бупренорфин (бутран)
пролонгированного высвобождения оксикодона (OxyContin)
метадон (долофин)
пропоксифена с аспирином (пропоксифенфенфен 3) оксикодон
пропоксифен-3-оксифенфен 3-оксифенфен 3-оксифенфенилфен 3-оксифенфен 3-оксифенфен 3-оксифенфен 3-оксифенфен 3-оксифенфен 3-оксифенфен 3-оксифенфен 3-оксифенфен 3-оксифенфен с ацетаминофеном3 Percocet)
ацетаминофен с кодеином (Tylenol # 2, # 3, # 4)
трансдермальные пластыри фентанила (Duragesic)
оксикодон с ибупрофеном (Combunox)
тапентадол (нуцинта, Nucynta ER)
пентромзоцин (экзогальцин) (
пентазорцин)
Смешанный опиоидный агонист / антагонисты
пентазоцин / налоксон (Talwin NX)
буторфанол и налбуфин (нубаин)
Антидепрессанты
Дезипрамин (Норпрамин)
Бупропион (Веллбутрин)
Имипрамин (Тофранил)
Венлафаксин (Эффексор)
Дулоксетин (Цимбалта)
Амитриптилин (Элавил)
Противосудорожные препараты
Карбамазепин (Тегретол)
Тиагабин (Габитрил)
Прегабалин (Лирика)
Ламотриджин (Ламиктал)
Топирамат (Топамакс)
Клоназепам (Клонопин)
Габапентин (Нейронтин)
Фибромиалгия лекарства
Милнаципран (Савелла)
Анксиолитики
Диазепам (Валиум)
Триазолам (Halcion)
Алпразолам (Ксанакс)
Лоразепам (Ativan)
миорелаксанты
Метокарбамол (Робаксин)
Циклобензаприн (Флексерил)
Хлорзоксазон (Парафон Форте, ДСК)
Метаксалон (Скелаксин)
Баклофен (Лиоресал)
Дантролен (Дантриум)
Орфинолефинолин
Тизанидсфенфинолфин 9-ти-норфолфинолин
Торфанизолфинолин
Орфинолефинолин
Орфинолефинолин
Орфинолефин 3-зор (3)
Кортикостероиды
Кортизон
Метилпреднизолон (Медрол, А-Метапред, Депо Медрол, Солу Медрол)
Дексаметазон
Триамцинолон (Аллерназ, Аристоспан 5 мг, Инъекция Аристоспан 20 мг, Кеналог 10 Инъекция, Кеналог Наснис
000 Эндоси Пенрольд 9Q3NO Pred Parnal).
Автор Доктор Р.Мамедли (Стоматологическая Экспертная Группа)
Обезболивающие при зубной боли должны быть в аптечке в каждом доме. Что выбрать для вас, какое лекарство лучше от зубной боли? Какие из них самые сильные?
Считается, что стоматологические заболевания вызывают боль. В тот или иной момент у вас может возникнуть зубная боль. Одна уверенность в том, что боль, которую вы испытываете, причиняет беспокойство.Тогда первое, что вы наверняка хотели бы сделать, это как можно скорее получить лечение. И лучший вариант, чтобы победить зубную боль – это использовать правильный болеутоляющий.
К счастью, есть много обезболивающих, которые помогут вам снять боль. Продолжайте читать и узнайте лучший обезболивающий при зубной боли.
Две основные группы анальгетиков (медицинское название обезболивающих) – опиоидные и неопиоидные. Первые также называются наркотиками, такими как морфин, происходящий из опия, и являются чрезвычайно эффективными.Повышение доз приводит к усилению боли, однако при высоких дозировках следует учитывать и другие, возможно, опасные побочные эффекты, и эти типы препаратов обычно не используются в стоматологии; и если они используются, это просто на короткий период времени, из-за опасности побочных эффектов или зависимости.
Лучшие обезболивающие от зубной боли
Зубные боли вызваны рядом причин, таких как кариес, сломанный или расщепленный зуб, абсцесс, опухший зубной нерв, перикоронит, синусит, интенсивный гингивит и так далее.Лечение будет зависеть от причины боли и серьезности ущерба. Однако, какой бы ни была причина, вам, безусловно, понадобится обезболивающее, чтобы облегчить боль.
В основном, болеутоляющие действуют, обманывая мозг, что боль не проходит через нервы, или уменьшая воспаление. Когда вы объедините два типа обезболивающих вместе, вы обязательно получите лучшие результаты, однако вам нужно выбрать те, которые не дадут вам возмутительных побочных эффектов. Ниже приведены некоторые лучшие обезболивающие при зубной боли.
1. Ибупрофен или Кетопрофен
Это лучшее обезболивающее при зубной боли , которое вы можете преодолеть, и это противовоспалительное средство, не содержащее стероидов. Распространенным вариантом является ибупрофен, который встречается либо под большим количеством бренда, либо его общий вариант, который дешевле. Нурофен (Великобритания), Мотрин и Адвил (США) являются наиболее распространенными торговыми марками. Кетопрофен предлагается под несколькими торговыми наименованиями или его подлинным названием. Вы можете попросить своего фармацевта для кетопрофена.Однако, если вы астматик, вы не должны принимать его. Убедитесь, что вы прочитали этикетку для любых других противоречий.
Таблетки Basic Care Ibuprofen 200 мг, обезболивающее / жаропонижающее (NSAID)
~ $ 9 на Amazon
2. Аспирин
Это наиболее часто используемый и наиболее понятный салицилат, а также противовоспалительное средство и снижает жар. Аспирин может считаться лучшим болеутоляющим средством при зубной боли, однако, если вы удаляете зуб, это сведет к минимуму свертывание или разжижение крови.По этой причине не рекомендуется принимать аспирин после того, как вы действительно избавились от зуба или после операции.
таблетки Bayer Aspirin 325 мг с покрытием, обезболивающее и лихорадочное средство, 200 штук
~ 10 долларов на Amazon
3. Ацетаминофен / Парацетамол
Хотя парацетамолы (панадол) не действуют на воспаление, они будут препятствовать передаче болевых сообщений в мозг. Они хорошо работают для тех, кто не может принимать аспирин.Вы можете интегрировать парацетамол с аспирином или любыми нестероидными противовоспалительными препаратами, т.е. НПВП. Таким образом, он будет хорошо работать при зубной боли. Хотя это редко для зубных болей, вы можете добавить опиоид к вашей дозе парацетамола и / или НПВП.
Panadol Extra Strength 500 мг100,0 шт. 1 упаковка
~ 20 долларов на Amazon
Как правило, для зубной боли достаточно дозы 400-500 мг, но она может увеличиться до 1000 мг. Тем не менее, вы должны заметить, что чрезмерное использование парацетамолов может привести к повреждению печени, особенно если его объединить с двумя или тремя обезболивающими.
4. Гели, пасты или жидкости без рецепта
OTC зубные анестезирующие гели, пасты или жидкости, такие как Orajel, DenTek Stix и Anbesol, также могут пригодиться. Эти продукты получили положительные оценки для восстановления зубной боли. Единственная проблема, связанная с такими предметами, заключается в том, что боль ослабляется только на короткое время.
Anbesol Максимальная сила перорального анестезирующего геля
~ 15 долларов на Amazon
5. Опиоидный
Это наркотик, который вытягивается из опия и действительно крепкий .Примером такого рода предметов является морфий. Чем больше вы используете, тем больше боль исчезает, но она сопровождается рядом опасных побочных эффектов. По этой причине они используются только в течение короткого периода времени. Для зубной проблемы они почти никогда не используются.
Помимо лекарств, о которых говорилось выше, приведен список известных сильнейших обезболивающих при зубной боли. Обязательно проверьте побочные эффекты и противоречия на листовках.
сильнейших и эффективных обезболивающих при зубной боли
Лучшие натуральные обезболивающие средства от зубной боли
Если у вас болит зуб, проконсультируйтесь с вашим стоматологом, чтобы вы могли узнать источник боли и найти лучший обезболивающий для нее.Но в то же время вы можете попробовать эти естественные, но временные методы облегчения зубной боли от боли.
1. Соль и перец
Если у вас очень чувствительный зуб, соль и перец могут помочь, поскольку они включают противовоспалительные, антибактериальные и обезболивающие жилые или коммерческие объекты. Просто смешайте соль и перец в равных пропорциях и добавьте капли воды для образования пасты. Нанесите на пораженный зуб и дайте ему немного отдохнуть.
2.Чеснок

Чеснок может служить болеутоляющим при зубной боли. Это антибиотик и состоит из других медицинских домов. Вы можете использовать чесночный порошок или измельчить зубчик с черным перцем или солью, а затем нанести его на пораженный участок. Вы также можете жевать гвоздику или два, чтобы уменьшить боль.
3. Гвоздика
Гвоздикаобладает анестезирующими, антиоксидантными, антибактериальными и противовоспалительными свойствами, которые позволяют устранить боль в зубах и бороться с инфекциями.Вы можете смешать гвоздичное масло с водой, затем использовать его для полоскания рта или замочить вату в гвоздичном масле, а затем потереть пораженный зуб. Вы также можете размолоть зубчики, смешать их с растительным или оливковым маслом и использовать его на пораженном зубе.
4. Лук
Лук содержит антимикробные и антисептические свойства, которые помогают контролировать боль в зубах. Он убивает микробы и избавляет вас от боли. Когда вы испытываете боль, жуйте лук. Если вы не можете, поместите его на больной зуб.
5. Теплая соленая вода
Смесь теплой воды и пол ложки соли поможет облегчить зубную боль. Вымойте рот смесью, и любое воспаление или отек сведут к минимуму. При наличии бактерий или микробов они также будут устранены.
Вопросы и ответы
Какие самые лучшие обезболивающие препараты для беременных?
Принимать обезболивающие во время беременности крайне нежелательно. Поэтому, если у вас болит зуб, попробуйте сходить к стоматологу прямо сейчас.Это лучший способ (быстро и безопасно) избавиться от этой боли. И если вам нужно принимать лекарства, он назначит те, которые будут наиболее безопасны во время беременности. Самое главное, не забудьте предупредить его о беременности, если вы все еще находитесь на начальной стадии.
болеутоляющие средства от зубной боли для малышей – какой использовать?
Ацетаминофен и ибупрофен будут достаточно эффективными мощными средствами от зубной боли у ребенка. Каждое лекарство имеет таблицу дозировок для разных возрастов.Прочитайте инструкцию для выбранного обезболивающего, чтобы не ошибиться с дозировкой.
Какой анальгетик можно использовать у младенца с болью, когда появляются первые зубы?
Ответ на этот вопрос лучше узнать, прочитав нашу статью о боли ребенка, когда появляются первые зубы.
Как избавиться от зубной боли мгновенно?
В общем, самый быстрый способ избавиться от зубной боли – это заглушить ее источник. Вот почему врачи вводят лидокаин или новокаин в десну перед началом болезненной процедуры.Из лекарств мы рекомендуем немедленно принять ибупрофен (не ожидая, что боль достигнет максимума), а также обработать его обезболивающим гелем, который втирают в десну. Примеры таких инструментов приведены выше. Без сомнения, человек с сильной зубной болью должен посетить стоматолога как можно скорее.
Как избавиться от боли при кариесе?
Боль в зубах при кариесе в первую очередь вызвана наличием / ненадежностью зубного нерва, который вызывает боль.Стоматолог может решить проблему. И пока вы не доберетесь до стоматологического кабинета, используйте любое безрецептурное обезболивающее, описанное в статье.
Почему опиоиды часто используются для облегчения боли после удаления зубов?
Использование опиоидов для подавления боли во время стоматологических процедур обусловлено уровнем самой боли. Кроме того, опиоиды быстрее и эффективнее, хотя и имеют свои противопоказания. Поэтому выбор этого сильного болеутоляющего средства при лечении и удалении зуба является необходимостью.
Как лучше всего обезболить абсцесс?
Абсцесс зуба является опасным состоянием, так как влияет на воспаление всей десны, на здоровье всей полости рта. на поздней стадии заболевания могут быть более опасные последствия. Если у вас абсцесс зуба, то спешите к стоматологу. Если визит к врачу задерживается, используйте обезболивающие, описанные в статье. Этого должно быть достаточно для облегчения боли.
Что лучше для облегчения боли при зубной инфекции?
Ответ на предыдущий вопрос соответствует этому.
Заключение
Зубная боль является одной из самых болезненных для человека любого возраста. Правильная гигиена полости рта, регулярные посещения стоматолога резко снижают риск его появления. Однако, если так получилось, что у вас или ваших близких возникла сильная зубная боль, тогда приобретите подходящие обезболивающие средства в вашем домашнем аптечке.
Не ленитесь и не пожалейте средств, чтобы купить их заранее. лучше не нуждаться в них много лет, чем искать их в нужный момент, испытывая невыносимую боль.
Как вылечить ушиб: Как лечить ушибы (ног, пальцев рук, ребер, копчика) в домашних условиях
лечение, мази, медикаменты и рекомендации
Проблемы, связанные с ушибами и растяжениями, появляются практически у каждого человека. Травма может произойти неожиданно в самый неподходящий момент и в месте, где, казалось бы, и упасть негде. Можно получить повреждение на рабочем месте, дома, в лесу на пикнике или в собственном огороде. Если такая неприятность случилась, следует знать, что делать при сильном ушибе.

Первые действия
Получить ушиб достаточно просто. Стоит только проявить неосторожность, и травма обеспечена. Это может случиться как во время спортивной тренировки, так и дома. Незначительное повреждение не требует обязательного посещения травмпункта. Важно, чтобы действия при ушибе были четкими и последовательными.
Алгоритм оказания помощи на начальном этапе должен быть следующим:
- Холодный компресс. Процедура охлаждения сразу после травмы очень важна. Холод поможет избежать обширного отека и большой гематомы. Для процедуры достаточно 10-15 минут. Через час манипуляцию необходимо повторить.
- Повязка. Всегда возникает сомнение, нужна ли повязка при ушибах. При необходимости можно воспользоваться эластичным бинтом. Но повязка не должна стеснять движений.
- Комфортное положение. В первый день после травмы пострадавшему нужен покой. Рекомендуется полностью избегать физической активности.
- Обезболивающие препараты. Для того чтобы снизить болевой синдром, нужно принять таблетку анальгетика.
Если травма достаточно серьезная, рекомендуется обратиться в медицинское учреждение. Особенно важно проконсультироваться с врачом, если у пострадавшего диагностируется общая слабость или головокружение. Любые тревожные симптомы – это повод обратиться к специалисту.
Когда надо обращаться к травматологу
Образование синяка считается основным признаком ушиба, который происходит при падении и столкновении с твёрдым предметом. В результате такой травмы мягкие ткани сдавливаются, и происходит разрыв капилляров. Признаками повреждения также являются болезненность и припухлость кожи.
Если травма без сильных ушибов, то лечиться можно самостоятельно. Но есть ряд тревожных симптомов, которые нельзя оставлять без внимания. Следующие признаки требуют обязательной врачебной консультации:
- Удар в грудную клетку. Если начались сбои в сердечном ритме, а пострадавший побледнел, такая травма может стать причиной остановки сердца.
- Ушиб головы. После происшествия человека начало подташнивать, у него сильная слабость и головокружение, следует заподозрить сотрясение мозга.
- Повреждение спины. В случае нарушения координации и движения верхних и нижних конечностей есть подозрение, что у пострадавшего поврежден спинной мозг. При появлении одышки и кашля с кровью речь обычно идет об ушибе лёгкого.
- Ушиб конечности. Обширный отек и невозможность согнуть травмированную ногу или руку – это показатель разрыва связок или перелома.
- Травма живота. Если после удара пострадавший сильно побледнел и покрылся холодным потом, это очень тревожный признак. Также должны насторожить такие симптомы как резкая слабость и шум в ушах. Ухудшение состояния пострадавшего человека может быть из-за внутреннего кровотечения, вызванного повреждением жизненно важных органов.

От того, какие действия будут предприняты при сильных ушибах, зависит состояние пострадавшего. Грамотно оказанная экстренная помощь поможет быстрее восстановиться после травмы.
Причины ушибов и симптоматика
Ушибы могут возникать неожиданно при разных обстоятельствах. Очень часто они требуют оказания медицинской помощи. Если человек получил ушиб, вполне естественно возникает вопрос, что делать в подобной ситуации. Травма, полученная в быту или на производстве, может стать причиной серьезных осложнений и иногда даже грозит потерей трудоспособности на определенный период времени.
Такое повреждение чаще всего затрагивает только мягкие ткани, включая подкожную клетчатку и сосуды. В результате у пострадавшего диагностируются синяки, кровоподтеки и припухлость в травмированной части тела. Важно знать алгоритм оказания экстренной помощи, и что наложить при ушибе до того, как будет проведен осмотр специалистом.
Причиной повреждения любой части тела может стать:
- падение с большой высоты;
- сильный удар во время драки;
- дорожно-транспортное происшествие;
- неудачное приземление при прыжке.
Независимо от того, куда направляется человек, следует всегда проявлять осторожность. Это даст возможность избежать неприятных последствий. Если же все-таки травма произошла, то важно знать, как облегчить состояние пострадавшего при ушибах, и что делать в первые минуты после получения повреждения.
Легкая степень травмы не требует обязательной консультации специалиста или госпитализации. Такая помощь может быть оказана самостоятельно, достаточно только точно знать, что помогает от ушибов. Пострадавшему следует обеспечить покой и охлаждающий компресс. Холод способствует сокращению сосудов, в результате чего снижается риск получить осложнение в виде гематомы и отечности.
Применение лекарственных препаратов оправдано только на третьи сутки после травмы в случае сильной боли, обширного отека и появления синяков. Если неприятные симптомы сильно выражены, то рекомендуется проконсультироваться с травматологом. Врач объяснит, что делать, если травма серьезная, и назначит диагностическое обследование для подтверждения ушиба. Иногда выявить нарушение целостности костей, мышц и сухожилий можно только после проведения специальной диагностики.
Какие мази эффективны при ушибах
Ушибы и мелкие травмы сопровождают человека на протяжении всей жизни. Такого рода повреждения могут произойти с людьми всех возрастов, но есть категория людей, которая считается самой уязвимой. Больше всего рискуют получить травму:
- дети младшего возраста;
- подростки;
- пожилые люди;
- люди, ведущие активный образ жизни.
Поэтому важно знать, что надо делать при ушибах. Осложнения после травмы могут быть очень серьезными, не стоит запускать лечение. Экстренная помощь должна быть оказана своевременно, после чего следует пройти терапевтический курс под контролем травматолога.
После осмотра врач объяснит, как быстро лечить ушибы. При таких повреждениях специалисты обычно назначают мази и гели, помогающие обезболить, облегчить общее состояние пациента и устранить все неприятные симптомы. Условно препараты делятся на четыре категории:
- Противовоспалительные средства. Мази с таким эффектом производятся на основе ибупрофена или троксевазина. Основная задача таких средств – это снять отек мягких тканей и уменьшить воспалительный процесс.
- Охлаждающие средства. Главные компоненты таких гелей – ментол и арника, поэтому их рекомендуется применять на начальном этапе в качестве экстренной помощи. Они препятствуют появлению обширных гематом и способствуют снижению болезненных проявлений.
- Рассасывающие средства. Основной компонент мазей с таким эффектом – бодяга. Это вещество помогает уменьшить отечность. После курса применения гематомы быстрей рассасываются. Также эффективными будут препараты с экстрактом пиявок, благодаря чему улучшается кровоток в зоне воздействия. В результате отеки и синяки рассасываются намного быстрее.
- Разогревающие средства. Для производства мазей и гелей используют пчелиный или змеиный яд, жгучий перец. Такие препараты можно применять только через два дня после получения травмы. Средства способствуют уменьшению кровоподтеков и синяков.

Если своевременно начать лечение, кровоток в мягких тканях восстановится быстрее. В результате это снизит болевой синдром и уменьшит припухлость. Но следует помнить, что в случае острой травмы категорически запрещается применять средства с разогревающим или раздражающим эффектом. На начальном этапе можно использовать только крема и мази, снимающие воспаление и боль.
Как выбрать мазь
При сильных ушибах следует обратиться в травматологическое отделение, и врач проконсультирует, что помогает в таких случаях. Выбор мази или геля – это прерогатива травматолога. Он назначит препарат от ушибов только после осмотра и диагностического обследования, когда будет исключена более серьезная травма. При подозрении на растяжение или разрыв связок врач назначит дополнительное обследование, после которого уже можно приступать к терапевтическому курсу по восстановлению после травмы.
После того как будет назначено средство, следует узнать, как быстро вылечить ушиб, и как правильно использовать мазь для лечения ушибов. Рекомендуется строго придерживаться следующих правил применения гелей и кремов:
- Перед началом лечения следует внимательно изучить инструкцию, обращая внимание на способ применения и противопоказания.
- Не растирать при ушибе средство очень интенсивно. Все движения должны быть легкими и только слегка массирующими.
- Ни в коем случае не наносить мазь на кожу, на которой после травмы остались ссадины и ранки.
- Если после применения геля на коже появилось раздражение или покраснение, следует отказаться от применения средства и обратиться за консультацией к лечащему врачу. Аллергическая реакция может спровоцировать ухудшение состояния пострадавшего.
- При наличии противопоказаний препаратом пользоваться нельзя. Обо всех своих патологиях необходимо проинформировать врача.

Травматолог будет подбирать медикаментозное средство в зависимости от интенсивности болевого синдрома и других проявлений ушиба. Сильный ушиб становится причиной повреждения сосудов и капилляров, и гипоксии мягких тканей. На фоне таких симптомов развивается отек, ухудшается кровоток и проявляется сильная боль после травмы.
В результате нарушается питание тканей, что приводит к замедлению всех восстановительных процессов. Поэтому врач подберет лечебные кремы и мази для улучшения состояния пострадавшего. Действие медикаментозных препаратов направлено на:
- купирование боли;
- рассасывание синяков;
- уменьшение отека;
- снятие воспаления;
- активизацию кровообращения;
- уменьшение покраснения кожи в месте удара;
- стимуляцию регенерации тканей;
- ускорение резорбции.
Дополнительно врач назначит пероральные формы лекарств, так как лечение должно проводиться в комплексе. Такой подход даст хороший результат, и пострадавший быстрее восстановится
Мази с противовоспалительным эффектом
После того как пройдет острый период, необходимо приступать к лечению и восстановлению травмированной части тела. Травматолог назначит противовоспалительные препараты и проконсультирует, как правильно лечить сильный ушиб. Устранить болевой синдром и уменьшить припухлость помогают средства, содержащие противовоспалительные вещества.
Мази с таким эффектом укрепляют сосуды и улучшают микроциркуляцию:
- Диклофенак. Активное вещество мази – натрия диклофенак. Средство эффективно купирует воспалительный процесс и уменьшает припухлость в поврежденной зоне. Препарат обычно назначают в качестве лечения при сильном ушибе с отеком. После нанесения мази уменьшается боль, исчезает скованность травмированного сустава, нормализуется двигательная активность. Средство можно применять детям старше 6 лет.
- Ибупрофен. Быстро лечить ушибы можно при помощи этого нестероидного противовоспалительного препарата. Использовать средство можно только в случае отсутствия ссадин и царапин на коже. Мазь оказывает противовоспалительное и анальгезирующее действие. Препарат не назначают детям младшего возраста.

Курс лечения обычно составляет одну неделю. В случае травмы с осложнением травматолог определит, сколько времени лечится ушиб.
Мази с охлаждающим эффектом
Сразу после получения травмы следует проконсультироваться со специалистом. Не рекомендуется заниматься самолечением. Сильные ушибы могут быть опасны, и только травматолог знает, как и чем лечить такой вид повреждения. На первом этапе терапии необходимо применять мази с охлаждающим эффектом.
Такие препараты помогут купировать болевой синдром за счет входящих в их состав следующих компонентов:
- ментола;
- мяты;
- эфирных масел;
- анальгетиков.
Наносить такие мази следует с осторожностью. Если травма свежая, то не рекомендуется интенсивно втирать средство, так как это может стать причиной гиперемии мягких тканей. Охлаждающие гели быстро всасываются и обезболивают место ушиба.
К таким препаратам относятся следующие мази:
- Мазь Бом-Бенге. Охлаждающий эффект средства достигается благодаря таким компонентам как ментол и мята. Рацементол обеспечивает всасывание всех активных веществ препарата. Метиловый эфир салициловой кислоты укрепляет капилляры и активизирует микроциркуляцию крови. Благодаря антисептическому действию ментола интенсивно подавляется активный рост бактерий. В результате после нанесения мази на место ушиба уменьшаются болезненные ощущения. При ушибах не всегда нужна тугая повязка, но после нанесения этого препарата рекомендуется травмированную часть тела перебинтовать. При наличии ран средство применять нельзя. В случае появления раздражения в виде сыпи и покраснения от использования мази следует отказаться и проконсультироваться с лечащим врачом.
- Дип Рилиф. В состав геля входят два важных компонента – ибупрофен и ментол природного происхождения. Благодаря этим активным веществам средство оказывает раздражающий, обезболивающий и охлаждающий эффект. Следует сразу же после осмотра проконсультироваться у травматолога, нужна ли тугая повязка при ушибе, так как обычно после применения этого геля она не требуется. На место нанесения средства нельзя накладывать герметичную повязку. В случае возникновения побочной реакции в виде раздражения и сыпи использование препарата следует прекратить. Гель несовместим с другими лекарственными средствами местного применения.
Подбирать мазь должен врач. Он подскажет, что нужно делать при ушибах, и как правильно наносить средство с охлаждающим эффектом.
Мази с рассасывающим эффектом
Обычно после сильного ушиба остаются синяки и кровоподтеки. Для того чтобы избавиться от них, следует применять мази с рассасывающим эффектом. Лечащий врач расскажет, чем можно помазать ушиб на ноге, чтобы гематома как можно быстрее рассосалась. С этой же целью можно использовать следующие препараты:
- Бадяга. При сильном ушибе все действия должны быть направлены на уменьшение припухлости и рассасывание гематомы, поэтому рекомендуется воспользоваться этим гелем. Препарат обладает антисептическим, бактерицидным, активным рассасывающим и противоотечным действием. Средство способствует расширению кровеносных сосудов, активизации кровоснабжения и снижению боли. Дополнительно гель обеспечивает глубокое очищающее и восстанавливающее воздействие. Следует протестировать средство перед началом терапевтического курса. Покраснение кожи и зуд будут свидетельствовать об индивидуальной непереносимости активного вещества.
- Синяк-Off. Гель действует быстро и локально, отлично справляясь с синяками и кровоподтеками. Рассасывание гематом происходит за счет экстрактов медицинской пиявки и пентоксифина. Эти вещества нормализуют микроциркуляцию и лимфодренаж в поврежденных слоях кожи. Средство легко наносится массирующими движениями на зону ушиба. После нескольких применений уменьшаются кровоподтеки и припухлость.
- Гирудалгон. Основные компоненты геля – эфирное масло уральской пихты, экстракт медицинской пиявки, камфора и экстракт красного стручкового перца. Благодаря экстракту перца активизируется кровообращение в очаге воспаления. Камфора оказывает охлаждающее и отвлекающее действие, расширяя при этом микрососуды. После терапевтического курса уменьшится воспалительный процесс, спадет отек, нормализуется микроциркуляция, пройдут боли в суставах, мышцах и связках.
После того как травматолог подберет подходящую мазь, он объяснит, как обрабатывать ушибы.
Мази с разогревающим эффектом
Разогревающие средства применяют только через 48 часов после травмы. Сначала следует снять все острые проявления после травмы, и только потом врач назначит мази с тепловым эффектом, и подскажет, как обращаться с ушибом на следующем этапе лечения. Задача таких препаратов заключается в повышении гиперемии мягких тканей и активизации теплообмена.
Основными компонентами таких мазей являются:
- экстракт жгучего перца;
- пчелиный яд;
- змеиный яд.
Природные компоненты помогают не только быстрее восстановиться, но и избежать серьезных осложнений. Хорошо себя зарекомендовали следующие препараты:
- Випратокс. Препарат выпускается на основе сразу нескольких ядов разных змей. Рекомендуется наносить средство легкими массажными движениями. Необходимо избегать попадания мази на слизистую оболочку глаз и носа. Перед первым применением средства рекомендуется его протестировать на коже тыльной стороны руки, для того чтобы убедиться в отсутствии аллергической реакции.
- Апизартрон. Обезболивающий и разогревающий эффект достигается благодаря тому, что в составе мази есть пчелиный яд. Облегчение наступает быстро. Сразу же после нанесения средства на место ушиба. Дополнительно препарат обладает регенерирующим свойством. Курс лечения при помощи этой мази поможет избавиться от болей, припухлости и отека. Пчелиный яд способствует рассасыванию синяков и выведению токсинов. Результативность средства очень высокая. После лечения восстановится обмен веществ в тканях, а также уменьшатся рубцы на коже. Но если у пострадавшего есть аллергия на продукты пчеловодства, то от использования препарата следует отказаться.
- Эфкамон. Кроме камфоры и ментола в состав средства входят три масла: горчичное, гвоздичное и эвкалиптовое. Еще одним природным компонентом мази является настойка стручкового перца. Благодаря такому составу после курса применения значительно улучшается кровообращение и купируется болевой синдром. Место травмы хорошо согревается, благодаря чему снимается мышечное напряжение. При наличии ранок средство применять нельзя. После нанесения мази следует хорошо вымыть руки.

На этом этапе уже не нужна повязка при ушибе, при применении мазей с согревающим эффектом эластичный бинт не используют. Если после травмы на коже остались ссадины и царапины, препараты с разогревающим эффектом применять нельзя. Следует поинтересоваться у специалиста, чем можно обработать ушибы.
Медикаментозные препараты
В первое время после получения травмы ушибленное место очень сильно болит. Кроме мазей для локального применения врач назначает лекарства, облегчающие состояние пострадавшего. Травматолог решает, что надо пить от ушибов травмированному человеку. Не стоит глотать первые попавшие под руку таблетки.
Для купирования болевого синдрома обычно назначают обезболивающие препараты:
- Кетанов. Болеутоляющий препарат очень эффективный. Эти таблетки могут применяться не только при сильных ушибах, но и при вывихах и растяжениях связок. Лекарство следует пить только на протяжении первых двух дней. Дозировку назначает лечащий врач, и ее увеличивать категорически запрещается. Препарат не назначают детям младшего возраста и беременным женщинам. Тошнота, сонливость и нервозность являются побочными действиями.
- Ибупрофен. На консультации травматолог всегда объясняет, что из медикаментозных препаратов пьют при ушибах. Это средство не только обезболивает, но и снимает воспаление и сбивает температуру. При заболеваниях желудка препарат не назначают. Побочные эффекты могут проявиться в виде расстройства кишечника, тошноты или рвоты.
- Диклофенак. Если встает вопрос, чем обезболить сильный ушиб, то можно воспользоваться этим препаратом. Терапевтический курс включает не только прием таблеток, но и применение раствора для инъекций. Лекарство обладает обезболивающим и противовоспалительным эффектом. С осторожностью его следует принимать лицам, склонным к аллергии. Препарат не назначают женщинам на последних месяцах беременности и кормящим матерям.

Если травма произошла в лесу, на спортивной площадке или в другом отдаленном месте, и нет с собой одного из этих препаратов, то можно выпить таблетку обычного Парацетамола. Это поможет притупить боль. Действие лекарства рассчитано на 3-4 часа, но этого времени достаточно, чтобы добраться до травмпункта.
Методы избавления от синяков
Лечение ушиба зависит от правильного подбора мази, но что делать, если гематома быстро не рассасывается. Рекомендуется делать специальные процедуры, помогающих ускорить процесс исчезновения гематом. Цель таких манипуляций заключается в расширении стенок сосудов. Приступать к подобной терапии разрешается только через 48 часов после получения травмы.
Убрать синяки и кровоподтеки можно при помощи следующих процедур:
- Теплые ванны. Водные процедуры дают возможность максимально расслабить мышцы, что будет способствовать расширению сосудов. В теплую воду рекомендуется добавить несколько капель эфирного масла розмарина или лаванды.
- Массаж. Круговые движения должны быть легкими и аккуратными. Такая процедура улучшит циркуляцию венозной крови и будет способствовать ее полному оттоку.
- Элементы зарядки. Все движения должны быть осторожными. Легкие сгибания и разгибания суставов приведут к сжиманию кровеносных сосудов.
Если гематома при сильном ушибе не проходит, травматолог подскажет, что делать. В особо сложных случаях проблема решается хирургическим путем. Чаще всего оперативное вмешательство требуется при травмах стопы, плеча или предплечья.
Лечение домашними методами
После травмы всегда проявляется боль и припухлость, а в зоне местного воздействия образуется гематома. Получив сильный ушиб, пострадавший задумывается о том, что делать в домашних условиях для устранения неприятных симптомов. Прежде всего, следует посетить травматолога, чтобы исключить повреждение внутренних органов, разрыв связки или закрытый перелом.
Если подозрения не подтвердились, то лечением ушиба можно заниматься самостоятельно в домашних условиях. Быстро восстановиться можно только при условии проведения полного курса лечебных процедур. Методы народной медицины также необходимо согласовывать с лечащим врачом. Если придерживаться всех рекомендаций, будет обеспечен стабильный положительный результат.
Целебные средства легко приготовить самостоятельно. Народные рецепты основываются на использовании растительных и эфирных масел, лекарственных трав, продуктов пчеловодства. Некоторые компоненты всегда есть под рукой на кухне.
Для рассасывания синяков рекомендуется воспользоваться следующими рецептами:
- Яблочный уксус. Если в доме есть это эффективное средство, решить вопрос, как вылечить сильный ушиб, будет просто. Необходимо сделать компресс. На один стакан уксуса берут одну чайную ложку соли, и хорошо размешивают. Затем в полученный раствор добавляют две капли йода. Кусок марли смачивают в жидкости и прикладывают к ушибленному месту. Сверху компресс следует накрыть грелкой со льдом. Рекомендуется зафиксировать компресс при помощи эластичного бинта. Для процедуры достаточно четверть часа. Через пару часов манипуляцию можно повторить.
- Репчатый лук. Бороться с кровоподтеками можно при помощи компресса из луковой кашицы. Несколько процедур улучшат состояние кожи после травмы.
- Трава донника. Синяки быстрее рассасываются, если делать компрессы с настоем этой травы. На один стакан крутого кипятка потребуется две столовые ложки сухой измельченной растительной массы. Дать настояться раствору в течение получаса, после чего смочить кусок хлопчатобумажной ткани и приложить к поврежденной части тела.
- Лен. Семена льна следует измельчить в блендере, после чего добавить оливковое масло. Полученная масса должна иметь консистенцию густой сметаны. Смесь аккуратно нанести на травмированное место и укутать пленкой. Длительность процедуры – один час. Смывать массу следует теплой водой.
Примочки с лечебными травами рекомендуется делать вечером перед сном. Так как некоторые травы и эфирные масла могут стать причиной аллергии, необходимо проконсультироваться с врачом по поводу противопоказаний к ушибу.
Что нельзя делать при ушибе
Самой главной ошибкой при любой травме считается отказ от посещения медицинского учреждения и консультации врача. Даже при незначительной припухлости мягких тканей рекомендуется показать ушиб травматологу.
Тревожным симптомом будет усиление боли через несколько часов после повреждения и нарушение подвижности конечности. Это повод посетить травматологическое отделение. Врач не только назначит необходимое лечение, но и проконсультирует по поводу противопоказаний при ушибе. Важно придерживаться определенных правил:
- Транспортировка. Если нет полной уверенности, что пострадавший отделался только ушибом, не стоит рисковать и перевозить его самостоятельно в больницу. Возможно у него перелом или вывих, поэтому рекомендуется вызвать скорую помощь.
- Вправление конечности. Если травмированная рука или нога выглядит непривычно, нельзя пытаться вправить сустав самостоятельно. Необходимо дождаться приезда специалиста. Из-за неквалифицированной помощи состояние пострадавшего может резко ухудшиться.
- Медикаментозные препараты. Если неизвестна реакция травмированного человека на анальгетик, не стоит давать ему выпить таблетку. Это может спровоцировать анафилактический шок.
Вывод может быть только один: необходимо посетить травматолога в обязательном порядке. Сильный ушиб требует контроля со стороны специалиста, который подскажет, что делать, чтобы быстрее восстановиться. Реабилитация при ушибах важна и нужна. Она поможет вернуть обычную физическую активность и избежать осложнений в будущем.
Интересное видео
Чаще всего среди травм опорно-двигательного аппарата встречаются ушибы. В области травмы обязательно образовывается гематома, появляется отек и возникают болезненные ощущения, усиливающиеся при ощупывании. Срочная помощь травматолога требуется в случае серьезного повреждения. При легкой степени травмы достаточно приложить лед. Так как такой вид повреждения встречается довольно часто, следует все про ушибы знать.

Классификация травм
Любая травма – это повреждение целостности тканей и органов в результате воздействия факторов внешней среды. При ушибах кожа чаще всего остается целой, но иногда бывают ссадины и царапины.
По общей классификации все травмы делятся на два типа:
- Острая травма. Воздействие внешнего фактора на определенную часть человеческого тела было одномоментным. В результате удара или падения была нарушена структура тканей, и пострадали функции поврежденной части тела.
- Хроническая травма. Повреждение возникает из-за многократного воздействия одного и того же травмирующего фактора.
Ушиб становится причиной частичного разрушения подкожно-жировой клетчатки, кровеносных сосудов и мышечных волокон. Боль в зоне повреждения и кровоподтек – это основные симптомы ушиба. Подкожное колебание излившейся в мягкие ткани крови – это флюктуация, которая определяется в случае образования гематомы.
Обстоятельства получения любой травмы могут быть разными. Ушиб может произойти:
- в быту;
- на производстве;
- во время спортивной тренировки;
- в дорожно-транспортном происшествии;
- во время драки.
Наличие или отсутствие повреждения целостности кожного покрова делит травмы на открытые и закрытые.
Все ушибы могут делиться по объему поражения, таким образом, типы ушибов бывают:
- Изолированные. В результате травмы повреждается только одна часть тела в пределах одного сегмента опорно-двигательного аппарата.
- Множественные. Нескольких сегментов конечностей имеют повреждения. Такие ушибы обычно происходят при падении с большой высоты или во время аварии на дороге.
- Сочетанные. Это всегда подразумеваются сильные ушибы, и их последствия могут быть очень серьезными. Это связано с тем, что одновременно повреждаются как внутренние органы, так и опорно-двигательный аппарат.
Обычно любое повреждение сопровождается припухлостью и развитием воспалительного процесса в травмированной зоне. Знание видов ушибов и умение оказать первую помощь – это важные навыки, но пострадавшего следует в любом случае доставить в медицинское учреждение. Если человек получил травму, то первым делом возникает вопрос, куда обращаться при ушибах. Пострадавшего следует отправить в травмпункт, где его осмотрит специалист.
Клиническая картина
Симптоматика ушибов может отличаться в зависимости от того, какая часть тела травмирована. Но при этом есть общие признаки ушиба, которые диагностируются у всех пострадавших. В момент получения травмы возникает болевой синдром, неприятные последствия которого могут проявляться на протяжении нескольких дней.

Если сила удара была большой, то будет наблюдаться формирование гематомы. Появление кровоподтеков и синяков связанно с нарушением целостности мелких сосудов. Одним из типичных симптомов ушиба является отек, который может быть ограниченным или обширным. Это зависит от степени травмы. Если повреждение связано с конечностями, то часто пациент страдает от болезненности при движении.
Обычно в травмированной зоне наблюдается покраснение кожных покровов и локальное повышение температуры. Признаки повреждения при ушибе будут зависеть, насколько повреждена та или иная часть тела. Чем тяжелее и серьезнее будет травма, тем более выраженной будет клиническая картина. При проявлении серьезных симптомов следует помочь пострадавшему добраться до медицинского учреждения или вызвать скорую помощь.
Сильная бледность, головокружение, полуобморочное состояние или резкая тошнота считаются показателем того, что травмированный человек нуждается в специализированном лечении в травматологическом отделении под присмотром врача.
Степени ушибов
Любое неосторожное движение может закончиться травмой. Каждый человек время от времени сталкивается с повреждениями различных частей тела. И все знают, куда обратиться с ушибом. Но далеко не каждый пострадавший понимает, что даже легкую травму в виде синяка или кровоподтека следует обязательно лечить. Многие просто ждут, когда все само заживет. С любой травмой необходимо обращаться в медицинское учреждение.
Принято классифицировать четыре степени ушибов:
- I степень. Это легкая травма, не требующая специального лечения. Все симптомы пройдут через три или максимум четыре дня. В зоне ушиба диагностируются незначительные повреждения в виде припухлости и синяка, могут быть неглубокие ссадины или царапины.
- II степень. Клиническая картина характеризуется большим отеком и наличием гематомы. Это связано с тем, что ушиб такой степени сопровождается разрывом мышечных тканей.
- III степень. Проявление ушибов такой степени более ярко выражено, так как происходит повреждение не только верхних тканей, но и сухожилий и мышечного волокна. Дополнительно травма может сопровождаться более серьезными повреждениями, например, разрывом связок или вывихом.
- IV степень. Симптоматика выражается в обширном отеке, огромных размерах гематоме, болевом шоке. Это самая тяжелая форма травмы, при которой жизнедеятельность внутренних органов и систем нарушена. В таких случаях без госпитализации пострадавшего в травматологическое отделение не обойтись.
Помощь при ушибах зависит от того, какая часть тела была повреждена и от видов травмы. Самостоятельно лечить ушиб можно только с признаками незначительного повреждения. Травмы средней и тяжелой степени требуют консультации специалиста, поэтому важно знать, куда следует обращаться с ушибами. С любым повреждением надо отправляться в травмпункт, где окажут необходимую медицинскую помощь.
Оказание экстренной помощи
Если выраженных симптомов переломов, вывихов, разрывов связок не наблюдается, тогда нужно самостоятельно оказать первую помощь, которая поможет устранить боль и не допустить сильного отека или гематомы в месте повреждения.
Неотложная медицинская помощь при травмах имеет первостепенное значение. Пострадавшего должен осмотреть специалист, чтобы точно определить, нет ли серьезных повреждений опорно-двигательного аппарата. До момента приезда скорой помощи пострадавшему следует оказать экстренную помощь.
Несмотря на то, что бывают разные виды ушибов, первая помощь подразумевает четкий алгоритм действий:
- Осмотр. Необходимо тщательно осмотреть потерпевшего, нет ли у него выраженных симптомов вывихов, разрывов связок или переломов.
- Покой. Следует помочь травмированному человеку принять комфортную для него позицию. Для пострадавшего важен покой, ему надо избегать любой физической активности.
- Охлаждение места травмы. К месту ушиба необходимо приложить холодный предмет. Если под рукой нет кусочков льда или грелки с холодной водой, можно воспользоваться любым замороженным продуктом из морозильной камеры. Также подойдет обычная бутылка с ледяной водой. Чтобы исключить обморожение, компресс делают на протяжении 10-15 минут. Лед нельзя прикладывать к голой коже. Холод поможет не только избежать обширной отечности и гематомы, но и уменьшит болезненные проявления.
- Повязка. Использование тугой повязки также поможет минимизировать разрастание отека. Это можно сделать при помощи эластичного бинта. Но повязка не должна стеснять движения конечности, иначе состояние пострадавшего только ухудшится.
- Положение. Сразу после получения повреждения пострадавшую часть тела следует приподнять выше уровня сердца. Такая мера поможет уменьшить вероятность увеличения гематомы.
- Обработка места ушиба. Если травма характеризуется нарушением целостности кожных покровов, ее нужно обработать дезинфицирующим раствором. Если под рукой такого средства нет, то ссадины и царапины необходимо промыть чистой водой. Для остановки кровотечения можно прижать салфетку к поврежденному месту.
- Обезболивание. При сильном ушибе рекомендуется дать пострадавшему таблетку любого обезболивающего средства, чтобы уменьшить болевой синдром.
- Вызов скорой помощи. Обязательно требуется консультация специалиста. Если травма тяжелой степени, то следует вызвать скорую помощь. Если ушиб незначительный, то надо просто помочь пострадавшему добраться до травмпункта. До того момента пока врач не осмотрит травмированного человека, рекомендуется внимательно наблюдать за его реакцией.

Правильно оказанная первая медпомощь при ушибах не только поможет улучшить состояние травмированного человека, но и избежать серьезных последствий.
Когда обязательно обращаться к врачу
При таких повреждениях люди не всегда обращаются к специалистам. Но сильный ушиб может иметь опасные последствия, поэтому рекомендуется при любой степени травмы проконсультироваться с травматологом. Если есть сомнения, куда обратиться при ушибе, то следует, прежде всего, посетить травмпункт.
При необходимости пострадавшего направят в травматологическое отделение. Надо проконсультироваться с врачом в том случае, если наблюдаются следующие симптомы:
- Резкая слабость. Если пострадавший жалуется на шум в ушах, он бледный и весь покрыт холодным потом, то это очень тревожный симптом. Резкая слабость может быть вызвана ударом в живот, который может стать причиной внутреннего кровотечения, вызванного повреждением жизненно важных органов.
- Сбой сердцебиения. Ушиб грудной клетки может обернуться остановкой сердца, поэтому следует обратить внимание на сердечный ритм пострадавшего.
- Тошнота. Если травмированный человек жалуется на сильную слабость, головокружение и тошноту, есть подозрения, что у него сотрясение мозга. Рвота при ушибах головы – это верный показатель, что состояние пострадавшего тяжелое.
- Онемение конечностей. Такой симптом на фоне слабости и головокружения является подтверждением того, что у человека поврежден спинной мозг.
- Кашель с кровью. Сильная одышка и откашливание кровью свидетельствуют о том, что пострадавший повредил легкие.
- Ограничение подвижности конечности. В случае обширного отека и невозможности согнуть или разогнуть травмированную ногу или руку следует заподозрить разрыв связок, перелом или вывих.
Оказания ПМП при ушибах зависит от того, какую часть тела повредил человек. Первое, что надо сделать, это постараться облегчить его состояние. При подозрении на опасное осложнение, нельзя пытаться поднимать и передвигать пострадавшего. Важно, вызвать скорую помощь и дождаться специалиста.
Особенности ушиба копчика
Несмотря на то, что в этой части позвоночника уже нет спинного мозга, не стоит легко относиться к ушибу копчика. В близлежащих мягких тканях содержится большое количество нервных окончаний, поэтому травма будет отличаться сильной болезненностью.
Повреждение копчика имеет свои особенности:
- Причины. Механизм травмы – это падение или удар. По статистике травм больше зимой в гололед. Ушиб копчика также можно получить в результате дорожно-транспортной аварии. В группу риска входят спортсмены, дети и люди, предпочитающие активный образ жизни.
- Симптомы. Кроме того что диагностируют боль, отек и гематому при ушибе копчика, дополнительно у пострадавшего наблюдается учащение сердцебиения и дыхания, головокружение, слезотечение. Боль усиливается при дефекации, ходьбе и в положении сидя. У женщин во время полового акта также усиливаются боли.
- Диагностика. Ушиб и появление синяка в области копчика требуют рентгенографического исследования, так как часто происходят не только трещины и перелом копчика, но и повреждения прямой кишки и органов малого таза.
- Первая помощь. В первые минуты ПМП при ушибе копчика заключается в охлаждении места травмы, после чего пострадавшему следует дать обезболивающий препарат. Это может быть Нурофен, Кеторол или Найз. Травмированного человека необходимо уложить на живот на твердую поверхность и нанести любую мазь с охлаждающим эффектом.
- Лечение. Продолжительность терапевтического курса в среднем занимает один месяц. Первые две недели считаются острым периодом, и пострадавший должен лежать на животе или на боку. По истечению этого срока он может садиться, но только на ортопедическую подушку. Для обезболивания обычно назначаются нестероидные противовоспалительные препараты в форме ректальных свечей или таблеток. Если не проходит синяк после удара, то можно воспользоваться рассасывающей мазью на основе экстракта пиявок. Через 48 часов после травмы рекомендуется принимать теплую ванну с морской солью. Приступать к лечебной гимнастике можно только через неделю после происшествия. В этот период можно начинать делать согревающие компрессы.
- Последствия. Болезненные ощущения в области копчика могут беспокоить на протяжении длительного периода времени. Они будут усиливаться во время езды на велосипеде или во время длительных прогулок в холодную и сырую погоду. Лечащий врач проконсультирует, почему не проходит ушиб. При сильном повреждении нервных окончаний часто нарушается работа органов малого таза. Обширная гематома может инкапсулироваться и преобразоваться в плотную шишку из соединительной ткани. При отсутствии лечения может произойти нагноение гематомы и формирование свища. Особо опасны последствия ушиба копчика для женщин, которые собираются рожать. Пациенты с такими ушибами часто страдают головными болями.

Чтобы сохранить здоровье, рекомендуется своевременно обращаться к травматологу и следовать всем его предписаниям. Нельзя не обращать внимания на ушибы и их симптомы, так как такие травмы могут иногда стать причиной серьезных осложнений.
Особенности ушиба сердца
Под ушибом сердца понимают повреждение сердечной мускулы, причиной которого может быть тупая травма грудной клетки. Такое повреждение имеет свои особенности:
- Причины. Чаще всего ушиб сердца происходит из-за падения с большой высоты или в результате автомобильной аварии. Такая травма может произойти и во время спортивных соревнований по боксу или восточным единоборствам, если спортсмен пропустил сильный удар в область грудной клетки.
- Симптомы. Ушиб сердца сопровождается болью за грудиной, которая может отдавать в область спины, локтей и даже ладоней. При этом у пострадавшего диагностируются нарушения сердечной и вентрикулярной проводимости. У него начинается ярко выраженный сбой сердцебиения.
- Диагностика. Обследование включает проведение электрокардиограммы, измерение венозного и артериального давления, эхокардиографию, анализ крови и рентген грудной клетки.
- Первая помощь. Неотложная помощь при таких травмах заключается в обеспечении доступа достаточного количества воздуха. Пострадавшего следует уложить в положение на спине под углом 45 градусов с приподнятым по отношению к голове тазом. Такая позиция поможет облегчить дыхательную функцию. До приезда скорой помощи необходимо контролировать сердечную функцию, так как вероятность возникновения аритмии очень большая.
- Лечение. Пострадавший должен принять антиаритмические и обезболивающие препараты. Для того чтобы снизить риск появления тромбов, ему также следует назначить антикоагулирующие лекарства. Дополнительно врач назначает средства, стимулирующие сердечную функцию. Человек с такой травмой должен быть госпитализирован в медицинское учреждение. Если травма достаточно серьезная, ему может понадобиться вживление кардиостимулятора.
- Последствия. При неоказании экстренной помощи пострадавшему есть опасность остановки сердца.

При ушибе сердца необходимо действовать быстро и четко. Следует грамотно оценить дыхательную активность и степень сознания пострадавшего. После осмотра травмы важно сразу же вызвать скорую помощь.
Особенности ушиба позвоночника
Такая травма считается достаточно серьезной, так как могут быть затронуты нервные окончания, связочный аппарат и кости. Повреждение позвоночника имеет свои особенности:
- Причины. Ушиб позвоночника может возникнуть в результате падения на спину или дорожной аварии. Такой вид повреждения часто происходит во время спортивной тренировки. У людей в пожилом возрасте проблемы с позвоночником могут возникнуть даже вследствие легкого ушиба, так как у них уже диагностируются дегенеративные изменения позвоночника.
- Симптомы. Признаки повреждения и ушиба включают боль, ограничение движений, отек и гематому. В случае повреждения нервных волокон может диагностироваться онемение и покалывание конечностей. Серьезная травма может стать причиной нарушения работы желудочно-кишечного тракта и даже полного паралича.
- Диагностика. Пострадавшему делают рентген, при необходимости выполняют магнитно-резонансную томографию или компьютерную томографию. Такой вид травмы часто требует проведение исследования сосудов с контрастным веществом, поэтому выполняют ангиографию.
- Первая помощь. При травме позвоночника очень важно, чтобы пострадавший находился в состоянии покоя. Это следует учитывать и при его транспортировке в медицинское учреждение. Необходимо проследить, чтобы не прогибался ушибленный позвоночник.
- Лечение. Характер, локализация и степень тяжести ушиба влияют на тактику лечения. При необходимости лечащий врач назначает ношение специального корректирующего корсета. В некоторых случаях применяется оперативное вмешательство с целью декомпрессии спинного мозга и восстановления нормального кровоснабжения. Важно знать, что нельзя при таких ушибах. Пострадавший должен избегать тяжелого физического труда, и постепенно вводить физические нагрузки.
- Последствия. Очень часто после подобной травмы развивается нестабильность в поврежденном участке позвоночника. Пациент может страдать от болевого синдрома и симптомов хронического воспаления. Могут появиться патологические искривления позвоночника, которые значительно ухудшают качество жизни человека.

Пострадавшие с ушибом позвоночника должны быть госпитализированы. Снизить негативные последствия травмы и ускорить реабилитацию возможно только в случае своевременно проведенного лечения.
Особенности ушиба конечностей
Повреждение руки или ноги – это самая распространенная травма, которая может произойти в любом месте по неосторожности. Повреждение конечности имеет следующие особенности:
- Причины. Падение, неудачный удар во время спортивной тренировки, сильное сжатие конечности – все это может привести к повреждению.
- Симптомы. При ушибе как верхней, так и нижней конечности обычно появляются синяки и кровоподтеки, отек мягких тканей в поврежденной области, сильная болезненность при попытке согнуть и разогнуть конечность. При ушибе двигательная способность сохраняется, в то время как при переломе движения невозможны. После осмотра врач сможет сказать, сколько может болеть ушиб ноги или руки. Во многом это зависит от силы удара и места локализации травмы.
- Диагностика. В обязательном порядке пострадавшему делают рентген травмированной конечности, чтобы исключить трещину или перелом кости.
- Первая помощь. При ушибах конечностей в первую очередь необходимо провести иммобилизацию верхней конечности с использованием косынки или иммобилизацию нижней конечности с помощью шины или доски. Такие действия следует предпринять, если есть подозрения на более серьезную травму, чем ушиб. Если после осмотра пострадавшего не остается сомнений, что это простой ушиб, рекомендуется наложить тугую повязку. Обязательно надо сделать охлаждающий компресс, который поможет предотвратить разрастание отека и кровоподтеков. Необходимо придать травмированной конечности возвышенное положение. Таблетка анальгетика поможет снять болевой симптом.
- Лечение. При ушибах конечностей рекомендуется делать лечебные компрессы. Травматолог назначит специальные мази, которые снимают отечность, уменьшают боль и рассасывают пятна от ушибов. Можно воспользоваться рецептами народной медицины, но предварительно нужно посоветоваться с лечащим врачом. Краснота после ушиба может долго не проходить, но целители знают, чем лечить такой неприятный симптом.
- Последствия. Сильный ушиб может иметь серьезные осложнения и последствия. В результате такой травмы может произойти отторжение мягких тканей от надкостницы, что может стать причиной некроза поврежденного участка. Важно восстановить нормальный кровоток и трофическое питание травмированных тканей. Если ушиб не лечить, это может спровоцировать серьезный воспалительный процесс.

Целесообразно обратиться к врачу сразу после получения травмы, даже если нет особых осложнений. Только травматолог может определить характер повреждения, степень тяжести и назначить необходимый курс терапии. Врач проконсультирует, сколько болит нога или рука после ушиба, и как правильно восстанавливаться после травмы. Самолечение может привести к тяжелым последствиям для здоровья.
Особенности ушиба живота
Такие травмы очень опасны, так как существует большая вероятность возникновения внутреннего кровотечения. Повреждение живота имеет определенные особенности:
- Причины. Такую травму легко получить в драке, при падении животом на выпуклый твердый предмет или в дорожно-транспортном происшествии.
- Симптомы. Гематома и отеки при таком ушибе не всегда проявляются. Основные признаки такой травмы – это очень сильная боль, тошнота и рвота.
- Диагностика. Одного осмотра пострадавшего недостаточно, так как такие травмы чреваты скрытым внутренним кровотечением. Пациенту проводят ультразвуковое исследование, компьютерную томографию или магнитно-резонансную томографию.
- Первая помощь. После сильного удара в область живота следует приложить грелку со льдом или бутылку с холодной водой к месту травмы. Необходимо проконтролировать, чтобы пострадавший не пил воду и не принимал пищу. Также нельзя при ушибах живота давать травмированному человеку обезболивающие препараты. Следует сразу же вызвать скорую помощь. При транспортировке пострадавшего надо уложить на спину, и обязательно согнуть ноги в коленях и подложить под них подушку или плед, свернутый валиком.
- Лечение. Пострадавший с травмой живота подлежит обязательной госпитализации. Лечение проводится только под контролем врача, который определит, как долго болят такие ушибы, исходя из тяжести травмы.
- Последствия. Ушибы в области живота опасны повреждением или разрывом внутренних органов. Могут пострадать почки, печень, желудок или селезенка.

Такие травмы характеризуются тяжелым клиническим течением. Очень часто ушибы живота требуют хирургического вмешательства. Важно, при явных основных симптомах таких ушибов пострадавшего сразу же доставить в медицинское учреждение. Медлить ни в коем случае нельзя.
Особенности ушиба суставов
Любой сустав – это важное суставное сочленение, которое обеспечивает подвижность руки, ноги или пальцев. Эти части тела считаются наиболее подверженными разного рода травмам. Повреждение любого сустава имеет определенные особенности:
- Причины. Повредить сустав можно играя в подвижные игры, работая на даче, дома, неудачно зацепившись за косяк или на производстве.
- Симптомы. При такой травме страдают не только мягкие ткани, но и часто страдают связки, суставные хрящи и сумка, оболочка кости и кровеносные сосуды. Основной симптом ушиба – это обширный отек. Сильный удар провоцирует опухание сустава, которое влияет на его подвижность. Ушиб практически всегда сопровождается синяком, который сильно болит. При ощупывании гематома болезненная, она обычно приобретает желтоватую, багрово-синюю или зеленовато-бурую окраску.
- Диагностика. Следует сделать рентген, чтобы исключить вывих или перелом.
- Первая помощь. Экстренная помощь подразумевает применение холода на поврежденный сустав. После охлаждающего компресса травмированный сустав следует зафиксировать. Для этой цели можно воспользоваться эластичным бинтом. Если поврежден локтевой сустав, то можно взять широкий шарф или платок, положить предплечье травмированной руки на его середину, а концы завязать на шее.
- Лечение. При травме сустава нельзя пытаться сгибать и разгибать травмированную ногу или руку, массировать место травмы или пытаться согревать его с помощью мазей или компрессов. Терапевтический курс врач назначит после осмотра и диагностического обследования. Исходя из результатов диагностики, травматолог скажет, почему долго болит ушиб, и что нужно делать для быстрого восстановления. Пациенту назначается медикаментозная терапия в виде противовоспалительных препаратов, которые помогут быстро снять все неприятные симптомы. Сильный ушиб может сопровождаться кровоизлиянием в суставную капсулу. В таком случае требуется проведение пункции, которая заключается в удалении жидкости при помощи толстой иглы.
- Последствия. Частые осложнения после такой травмы – гемартроз, ушиб нерва, травматический бурсит, посттравматический артроз. Серьезных последствий можно избежать, если вовремя оказать экстренную помощь и сразу обратиться в травматологическое отделение. Самостоятельное лечение тяжелых ушибов опасно и может привести к непоправимым последствиям.
Ушиб сустава требует обязательного осмотра и контроля со стороны травматолога, так как всегда есть риск получить перелом или вывих после падения или сильного удара. Отказ от посещения медицинского заведения чреват осложнениями, которые в будущем могут привести к нарушению функций травмированного сустава. Поэтому важно не только уметь определить тяжесть повреждения и оказать экстренную помощь, но и пройти курс лечения ушибов суставов.
Восстановление после ушибов
Все ушибы и травмы требуют не только оказания первой помощи и лечения. После терапевтического курса следует реабилитационный период, который очень важен. Во время восстановления после травмы пациенту следует постепенно увеличивать физическую нагрузку. Умеренная активность даст возможность ускорить восстановление.
Для того чтобы не ухудшить общее состояние, все движения следует выполнять очень осторожно. Начинать надо с простых упражнений лечебной гимнастики, затем добавить короткие пешие прогулки. Первое время заниматься интенсивно спортом нельзя. Вернуться к регулярной активности можно будет только после полного восстановления и с разрешения лечащего врача.
Физиотерапевтические процедуры назначают во время реабилитации. Они ускорят восстановление, уменьшат болезненные проявления, избавят от пятен после ушибов. Врач назначит подходящие физиотерапевтические процедуры.
Профилактика ушибов
Внимание и осторожность в любых ситуациях – это главные требования профилактики травматизма. В зимнее время года следует быть особенно аккуратными, так как большее количество повреждений происходит во время гололеда или слякоти, когда дороги особенно скользкие. Предупредить ушиб гораздо проще, чем потом восстанавливать свое здоровье.
Для того чтобы не столкнуться с последствиями ушибов и не заниматься их лечением, рекомендуется воспользоваться следующими полезными советами:
- Обувь. Туфли должны быть удобными на низком устойчивом каблуке. Подошва зимних ботинок или сапог не должна быть скользкой. Для надежности можно наклеить на подошву кусок плотного лейкопластыря.
- Сумка. В дождливую или морозную погоду лучше отказаться от сумки на длинной ручке, так как она только будет мешать при ходьбе. Если приходится нести продукты из магазина, то стоит позаботиться о равномерном распределении тяжестей на обе руки.
- Транспорт. Не стоит бежать вдогонку уходящей маршрутки, так как есть большая вероятность споткнуться и упасть.
- Одежда. Длинное пальто или плащ могут стать причиной падения, поэтому следует приподнимать полы одежды при спуске по лестнице или при выходе из транспорта.
- Потеря равновесия. В такой ситуации надо постараться сгруппироваться или согнуть ноги, но не выставлять руки вперед. Это может стать причиной перелома верхних конечностей.
- Путь. Рекомендуется избегать улиц с плохим дорожным покрытием, пытаясь сократить путь домой или на работу. Идти лучше посередине тротуара, так как есть опасность падения сосулек с крыш домов в зимнее время года.
- Спешка. Лучше опоздать, чем упасть и ушибить какую-нибудь часть тела. Чем быстрее человек идет, тем больше он рискует упасть.
- Гололед. Зимой следует держаться как можно дальше от проезжей части, и не рисковать, перебегая дорогу. Тормозной путь у машин в холодное время года значительно увеличивается. На переходе или остановке стоять надо подальше от края дороги. Можно поскользнуться и попасть под колеса автомобиля.
- Укрепление костной системы. Рацион должен быть богат продуктами, содержащими йод, кальций и витамин D. Крепкие кости – это вероятность получения ушиба при падении, а не перелома. Также следует снизить потребление кофе, так как он способствует вымыванию кальция.
Если все-таки травма произошла, то рекомендуется обратиться в травмпункт. Тем более нужна консультация специалиста в случае появления головной боли, болезненных ощущений в суставах, головокружения, тошноты и отечности в травмированной зоне. Как сам ушиб, так и его последствия опасны для здоровья, и требуют соответствующего лечения.
Интересное видео
Ушиб у ребенка: способы лечения, первая помощь
Ни один ребенок не вырастает без ушибов. Разбитые коленки, царапины и ссадины, синяки – это все естественные явления в жизни любого ребенка, ведь детки стремительно растут и познают этот мир. Чаще всего ушибы у ребенка особо не сказываются на самочувствии. Легкие ушибы обычно проходят через 1-2 дня. Но при тяжелых травмах могут пострадать и внутренние органы. Поэтому рассмотрим вопрос, если у ребенка ушиб, чем лечить и, что делать.

Стоит ли обращаться к врачам
Чаще всего у маленьких деток отмечаются ушибы колен, локтей, запястья, пальцев. Малыш падает с высоты и сильной травмы получить не может. Иногда малыш при падении не успевает выставить руки вперед, поэтому отмечается ушиб носа, лба и челюсти. особой опасности это не представляет, необходимо лишь использовать специальные мази. Но если малыш сильно упал со стула, выпал из коляски, при этом ударился головой, то в этом случае обязательно потребуется консультация специалиста.
Особое внимание обратить на проявление у деток следующих симптомов:
- головокружение;
- рвота;
- нарушение равновесия;
- повышенная сонливость;
- кровотечения из носа или ушей.
При проявлении подобной симптоматики очень важно обратиться за квалифицированной помощью. Обращение потребуется даже при проявлении уже одного из перечисленных симптомов.
Чаще всего у деток отмечаются повреждения легкой степени, что сопутствуется легкой припухлостью, покраснением, болезненностью в ушибленном месте, появлением гематом. Ребенок может указывать на сильную болезненность сразу после травмы, но через короткий промежуток времени состояние малыша стабилизируется.
Помощь при ушибах у деток
Даже самый небольшой и незначительный ушиб провоцирует у малыша дискомфорт и неприятные ощущения. Родители не должны не придавать значения таким повреждениям. Есть ряд мероприятий, которых должны придерживаться родители.

При ушибе у ребенка необходимо оказать следующую доврачебную помощь:
- Обеспечить покой травмированному участку. Рекомендуется уложить малыша в постель на некоторый период времени. Если травме подверглась конечность, то следует придать ей возвышенное положение. Благодаря этому будет наблюдаться отток крови и лимфы от ушибленной зоны. Это посодействует снижению болезненности, устранению припухлости.
- Обязательно к травмированной зоне приложить холод. Возможно применить как лед из холодильника, так и использовать полотенце, смоченное в холодной воде. Холод помогает понизить болезненность. Если же он приложен сразу после травмы, то можно предупредить появление отечности и синюшности.
- Если повреждение сопутствуется изменением целостности эпидермиса, имеются царапинки, ранки, то больное место потребуется промыть водой, высушить, обработать антисептиком.
- Больной участок подвергнуть обработке мазью от ушибов и гематом для деток. Такие сеансы повторять до момента полного выздоровления.
Если у ребенка не получается шевелить конечностью, отечность стремительно нарастает, наблюдается усиленное кровотечение, то незамедлительно вызывать бригаду скорой помощи. До приезда врачей обязательно приложить холод.
Лечение
Обычно в таком возрасте подобные травмы не приковывают малыша к постели. Но еще дня 2-3 после травмы родители должны использовать специальные мази и гели против ушибов. Рассматривая, как лечить ушиб у ребенка, необходимо брать во внимание возраст малыша. Не все препараты можно использоваться в детском возрасте.
Несмотря на то, что арника, подорожник и календула имеют отношение к народной медицине, врачи рекомендуют их применять. Но есть один момент – это применение уже готового аптечного препарата.
Одним из эффективных средств, при помощи которого можно лечить ушибы детей, является крем «Детский». Его целебные свойства обусловлены наличием полезных компонентов в составе:
- кератин – оберегает от инфицирования дермы;
- подорожник – содействует оперативному заживлению;
- аллантоин – характеризуется смягчающим и увлажняющим свойствами;
- цветки календулы – тормозят развитие островоспалительного процесса;
- перечная мята – охлаждает дерму и избавляет от болезненности;
- цветы арники – характеризуются антифлогистическим и рассасывающим воздействием.
Все перечисленные компоненты есть в составе данного препарата, поэтому медикамент обладает следующими преимуществами:
- растения представлены в форме экстрактов, поэтому оказывают только полезные свойства;
- препарат прошел клинические исследования в лаборатории;
- в составе нет химических добавок, парабенов, красителей, отдушек и прочих вредных веществ;
- кератин играет важнейшую роль при лечении ушибов;
- комплексный состав гарантирует и терапию, и охлаждение поврежденного места, благодаря чему не нужно постоянно делать холодные компрессы.
Ушибы не представляют особой опасности, но при возникновении сторонних симптомов, лечить ушиб ребенка нужно незамедлительно.
Список лучших препаратов
Задаваясь, как лечить ушиб ребенку, то обязательно необходимо прислушиваться к лечащему врачу. Выбирая тот или иной медикамент, важно учитывать возрастную категорию. Подростковые средства могут быть опасными для маленьких деток. Ассортимент препаратов предлагает варианты для каждого возраста.
Выбирать препараты, которыми нужно лечить ушибы у ребенка нужно те, которые не провоцируют аллергических реакций. Проверить мазь возможно очень просто. Достаточно нанести небольшое количество средства на здоровую дерму. Если спустя час-полтора на коже не проявляются покраснения, раздражения, высыпания, то можно смело использовать медикамент для лечения.

Перед тем, как применять анальгезирующую мазь против травм, важно приложить к больной зоне холод. Необходимо успеть охладить эпидермис в течение 30 минут после повреждения. Это поспособствует устранению отечности. Сразу после таких мероприятий можно приступать к нанесению мази.
Детям до года
Отличное средство против травм у деток до года – это Троксевазин. Этот препарат используется при варикозе. Но мазь очень полезна и в других случаях, так как:
- содействует укреплению стенок сосудов;
- предупреждает отечность;
- препятствует гематомам.
Основное противопоказание к использованию – это личная непереносимость геля.
Еще одно результативное средство, чем лечить ушибы детям, – крем Синяк-Off. В его состав входят экстракт медицинской пиявки, пентоксифиллин. Медикамент поможет побороть любые последствия травм. Нежелательно применять данное средство более пяти раз в день.
Врачи назначаются еще одно средство, чем лечить ушиб ребенку, и это Спасатель. Медикамент разработан на основе природных составляющих, поэтому его назначают уже с первых дней жизни. Свойства достаточно разнообразны и обширны:
- ссадины;
- царапины;
- гематомы;
- припухлости;
- отечности;
- покраснения и пр.
Использовать это средство рекомендуется 5 раз в сутки.
Детям с 1 года
Рассматривая, как лечить ушибы детей с 1 года, уделить внимание гепариновой мази. Это средство подходит лечить ушибы у детей до 2 лет. Обладает следующими действиями:
- устраняет отечности;
- борется с островоспалительными процессами;
- нормализует циркуляцию крови, восстанавливая мягкие ткани и уменьшая размеры гематом.
Это средство запрещено использовать при наличии ран, так как усиливает кровотечение. Применение данного медикамента необходимо предварительно согласовывать с врачом.
Еще одно средство, чем лечат ушибы у детей, – это Лиотон. Препарат содержит гепарин натрия, который характеризуется такими воздействиями:
- рассасывает припухлости;
- устраняет отечности;
- восстанавливает повреждение ткани.
Данный гель стабилизирует снабжение кровью, укрепляет капилляры и сосуды. Но нельзя наносить, если на дерме имеются повреждения.
Траумель С показан при ушибе у ребенка с 2 лет. Средство назначается только в форме мази. Медикамент разработан на основе натуральных составляющих. Это очень эффективное и относительно недорогое средство для борьбы с проблемой.
При ушибе у ребенка в 3 года врачи назначают Гамамелис. Этот медикамент характеризуется отличным составом с растительными экстрактами. Это очень важно для малышей. Лечить этим препаратом очень просто. Достаточно средство наносить дважды в день на дерму. Отличительная особенность – доступная стоимость.
Еще одно средство, которое назначают врачи при ушибе у ребенка 3 лет, – мазь Арника. Но использовать препарат только по назначению врача. В составе медикамент имеет горную арнику, которая характеризуется антифлогистическим воздействием. Убрать синюшность после травмы можно всего за пару дней. Также возможно применять мазь Окопника в педиатрической практике, так как препарат быстро понизит болезненность, воспаленность.
В любой случае, любой медикамент должен назначаться строго врачом в каждом случае индивидуально. Место имеют возраст малыша, тяжесть течения травмы, наличие сопутствующих осложнений.
Детям с 5 лет
Рассматривая, как лечить ушибы у детей с 5 лет, выбор становится более легким. Одно из результативных средств – это Долобене. Этот препарат имеет в составе три эффективных компонента:
- гепарин против островоспалительных процессов;
- декспантенол для нормализации грануляции мягких тканей;
- диметилсульфоксид для устранения припухлости.
Такой препарат подходит не только при ушибах, но и в случае закрытых травм, синяков, растяжений. Лечить ушибы у детей при помощи этого средства очень удобно, так как гель быстро обезболивает при поврежденной мышечной ткани, суставах. Но медикамент может посодействовать серьезной реакции, поэтому предварительно следует провести тест на аллергию.

Еще один детский крем, чем лечить ушиб у ребенка, – это Диклак. Это нестероидное лекарство первой помощи. Он обезболивает поврежденную зону моментально после распределения. Сторонних реакций после применения достаточно много, поэтому применять по назначению врача. Если ребенок склонен к реакциям, то специалист подберет аналог.
Применение средств народной медицины
Рассматривая, чем лечить ушибы у детей, не стоит обходить стороной средства народной терапии. Такие средства помогают снять отечность, устранить синюшность, воспаление и боли.
Наиболее эффективные рецепты:
- Нанесение йодной сетки на место ушиба. На вторые сутки после повреждения на больную зону ватной палочкой следует нанести йодную сетку. Йод характеризуется антифлогистическим, обеззараживающим, противовоспалительным и согревающим воздействиями. Благодаря таким свойствам поддерживается нормальное кровообращение. если нанести сеточку на ночь, то до утра они впитается в дерму.
- Свежие капустные листья. Если рассматривать, что делать при ушибах у детей 2 лет, то целесообразно использовать капустные листья. Их потребуется отбить таким образом, чтобы они начали выделять сок. Листки заворачивают в марлю и прикладывают к поврежденной зоне. Аппликация заменять по мере высыхания марли. Также возможно использовать кашицу, которую фиксирую на больном участке.
- Отваренная фасоль. Это отличное средство, чем лечить ушиб у ребенка в 2 года. Фасоль отварить и перетереть до состояния кашицы. Полученную смесь использовать для аппликаций, которые делать перед сном.
- Картофельный крахмал. Он характеризуется смягчающим, успокаивающим воздействием. С его помощью можно справиться с излишком воды из отечных тканей. Для лечения ушиба потребуется развести порошок с теплой водой, чтобы получилась консистенция сметаны. Этой смесью обработать ушиб у ребенка.
- Алоэ. Рассматривая, чем обработать ушиб у ребенка, стоит разрезать лист растения и приложить его к поврежденному участку. Также возможно сделать компресс с использованием перетертого в кашу растения. Рекомендуется использовать старое растение для терапии, так как в нем отмечается больше полезных веществ.
- Банан. Фрукт промыть с мылом, очистить кожуру. Порезать его на небольшие куски и прикладывать к больному месту. Кожура характеризуется антифлогистическим и антиоксидантным воздействиями.
- Мед и подорожник. Большую ложку меда растопить на водяной бане и добавить столько же сушеных листьев подорожника. Полученную кашицу прикладывают к поврежденной зоне. Возможно использовать и не разогретый мед.
- Сухое тепло. На 2-3 сутки после травмы. Возможно применять сухое тепло. Для этого на сковороде подогреть соль либо песок, засыпать в носочек и прикладывать к больному участку на 15 минут трижды в сутки.
Применение любого народного средства должно быть согласовано с врачом. Даже самые безобидные рецепты могут спровоцировать аллергические реакции.
Заключение
Абсолютно каждый ребенок сталкивался с ушибами, которые чаще всего проходят самостоятельно. Но чтобы не допустить появления отечности и синюшности, необходимо проводить качественное лечение. Врачи в этом случае назначают как крема и мази, так и средства народной терапии.
В любом случае, комплексная схема составляется в индивидуальном порядке, так как врач учитывает возраст пациента, состояние, наличие противопоказаний к применению медикаментов. Если вовремя начать терапию, то можно не допустить прогрессирования осложнений.
Интересное видео
Травмы разных частей тела – это достаточно частое явление в жизни каждого человека. Чаще всего травмируются нижние конечности. Ушиб голени может являться следствием падения, удара об угол мебели, спортивной травмы. В результате повреждения мягкие ткани, включая мышцы и соединительную ткань, разрушаются. Разрывы кровеносных сосудов становятся причиной синяков и кровоподтеков. В большинстве случаев, ушиб голени не представляет опасности для здоровья пострадавшего. Но в тяжелых случаях могут быть серьезно повреждены нервные окончания и кровеносные сосуды.

Причины получения травмы
Ушибы сопровождают любого человека на протяжении всей его жизни. Они могут произойти в любое время и повсюду. Никто не застрахован от различных травм, и чаще всего повреждения касаются нижних конечностей. Это связано с тем, что на протяжении всего дня человек выполняет разную работу, участвует в различных мероприятиях, занимается спортом и просто ходит в магазины и на прогулку. Проявив неосторожность, можно получить сильный ушиб голени.
Чаще всего это происходит в случае:
- падения с велосипеда, на лестнице, во время бега, соревнований или игр;
- удара твердым тупым предметом;
- сильного сдавливания ноги.
Обычно люди сталкиваются с такими травмами в повседневной жизни. Особенно такие повреждения встречаются у спортсменов и любителей активного отдыха. К видам спорта, которые становятся причиной ушиба мягких тканей голени, требующего лечения, относятся:
- восточные единоборства;
- баскетбол;
- футбол;
- легкая атлетика;
- борьба;
- прыжки в длину и высоту;
- акробатика;
- хоккей;
- художественная гимнастика;
- пеший туризм;
- альпинизм.
Во время соревнований или обычной тренировки человек получает травму голени после удара, которая очень болезненная, и может иметь серьезные последствия в случае отсутствия должного лечения. Также подобный ушиб можно получить во время дорожно-транспортной аварии или работы на производстве по причине нарушения техники безопасности. В сложных случаях повреждение может сопровождаться дополнительными нарушениями со стороны двигательного аппарата, которые необязательно проявятся сразу же после травмы.
Пострадавшему рекомендуется обратиться в травмпункт для постановки корректного диагноза. Для пациента важен сбор анамнеза и проведение диагностических мероприятий. Необходимо исключить вывих или перелом нижней конечности. Кроме того, при сильном ушибе голени и гематоме врач объяснит, как лечить такое повреждение.
Чаще всего ушиб голени диагностируется у ребенка. Это связано с тем, что дети не могут усидеть на месте, они постоянно бегают, играют и обычно целый день находятся в движении. Такая травма может иметь серьезные последствия, если не заниматься лечением. Ребенок должен быть обследован, чтобы исключить возможные осложнения. Травматолог назначит необходимые препараты и скажет, что делать при ушибе голени.
Симптоматика
Основным симптомом любой травмы является боль, которая проявляется сразу же после получения повреждения. Болевой синдром иногда бывает таким сильным, что пострадавший может потерять сознание. По истечению некоторого времени интенсивность неприятных и болезненных ощущений снизится. При ушибе голени часто проявляется сильная гематома, потому что происходит разрыв мелких сосудов.
Может иногда наблюдаться гиперемия и незначительное повышение температуры в зоне поврежденного сустава. Всегда при таком повреждении диагностируется отек, который будет только первое время увеличиваться. Размер припухлости зависит от силы удара и индивидуальных особенностей организма. Если травма серьезная, то может появиться хромота, обычно не оказывающая влияния на способность опираться на ушибленную конечность.
Следует обратить внимание на болезненные ощущения. Если они не проходят, а только усиливаются, это говорит о наличии осложнений в виде трещины или перелома кости. В случае ушиба голени с гематомой также есть признаки, которые будут свидетельствовать о том, что задета или повреждена кость. Гематома становится причиной ухудшения подвижности травмированной конечности. Но при переломе ограничение двигательной способности ноги происходит именно в момент травмы. При гематоме все неприятные признаки нарастают со временем, пока не увеличится отек, и не проявятся кровоподтеки.

Степень тяжести травмы определяется по поведению пострадавшего. Ушиб голени ноги может диагностироваться по степени повреждения:
- Первая степень. Симптомы повреждения слабо выражены. Пациент может ощущать неприятные ощущения в области травмы. На травмированной голени могут быть царапины и ссадины, но это не влияет на активность пострадавшего и его способность передвигаться. Особого лечения такой ушиб не требует, и уже через 2-3 дня не останется ни одного следа от травмы.
- Вторая степень. У пострадавшего жалобы на боль в районе голени. У него визуализируются синяки или гематома. Боль будет более сильной, так как значительно травмируется мышечная ткань. При движении состояние травмированного человека ухудшается, ему требуется медицинская помощь.
- Третья степень. У пациента обширный отек, он с трудом может передвигаться и сильно хромает. Это связано с тем, что у него кроме мягких тканей повреждаются сухожилия и связки. Пострадавший страдает от сильного болевого синдрома. Такой ушиб голени требует обязательного лечения под контролем специалиста в медицинском учреждении.
С любой травмой рекомендуется обращаться в травмпункт, где травматолог осмотрит ушиб голени, и объяснит, сколько времени заживает подобная травма.
Ушиб голени у детей
Дети и травмы – это неотъемлемые понятия, так как они очень активны и любознательны, пытаясь преодолеть любые препятствия. Особенно это касается малышей, они чаще все травмируются и получают гематомы и ушибы голени. В таких случаях без квалифицированной помощи специалиста не обойтись.
Обычно у детей страдают:
- нижние конечности, включая колени и голень;
- локти;
- пальцы и запястья.
Это связано с тем, что малыши постоянно бегают и прыгают, в ходе чего часто падают. Важно обратить внимание на состояние ребенка после ушиба голени, так как возможно у него травма с осложнениями. Необходимо осмотреть маленького пациента, чтобы исключить вывих или перелом.
Следует насторожиться, если у ребенка диагностируются следующие признаки:
- непривычный плач;
- головокружение;
- носовое кровотечение;
- повышенная сонливость;
- рвотные позывы;
- тошнота;
- нарушение координации;
- кровотечение из ушей.
Такая клиническая картина – это повод для сильной тревоги, требующий срочного обращения в травматологическое отделение. Обычные ушибы голени у детей таких симптомов не имеют, поэтому при диагностировании хотя бы одного такого признака следует немедленно вызывать скорую помощь.

Но чаще всего у малышей и подростков случаются легкие повреждения, которые сопровождаются болью в зоне ушиба, покраснением кожи, появлением синяков и кровоподтеков, опуханием голени. Обычно ушиб голени у ребенка сопровождается плачем и жалобами на болевые ощущения только сразу после падения или удара. Через небольшой промежуток времени малыш перестает плакать и успокаивается, так как его общее состояние нормализуется.
Алгоритм оказания первой помощи
Даже самая незначительная травма обычно причиняет дискомфорт, поэтому не рекомендуется игнорировать подобное повреждение. Существует ряд мероприятий при ушибе голени в качестве первой помощи:
- Покой. Пострадавшего необходимо уложить в кровать, чтобы максимально обеспечить покой травмированной конечности. Ноге следует придать возвышенное положение, так как это обеспечит отток лимфы и крови от ушибленной голени. В свою очередь это поможет снизить не только интенсивность боли, но и будет препятствовать распространению отека.
- Холод. В первые минуты после получения травмы следует сделать холодный компресс на область ушиба. Можно воспользоваться льдом, любым холодным предметом из морозилки, охлажденной грелкой или смоченным ледяной водой полотенцем. Главное не прикладывать лед к голой коже, иначе можно вызвать обморожение и еще ухудшить общее состояние пострадавшего. Такая помощь при ушибах голени поможет избавить от боли, предотвратит появление припухлости, снизит риск проявления гематомы.
- Обработка кожных покровов. При нарушении целостности кожи необходимо позаботиться о дезинфекции травмированной конечности. Голень следует осторожно вымыть, просушить при помощи бумажной салфетки и обработать ссадины антисептиком. Если речь идет о ребенке, то рекомендуется воспользоваться мазью для ушибов голени на основе календулы. Такое средство является лучшим антисептиком, так как оно обладает ранозаживляющим и дезинфицирующим действием. После 2-3 раз применения мази ранки и царапины быстро затянутся.
Но если такие меры особо не помогли, и отек в области голени стремительно нарастает, необходимо проконсультироваться у специалиста. Тревожными симптомами также будут сильные боли, интенсивное кровотечение и невозможность опереться на травмированную ногу. Это говорит о том, что одним ушибом мягких тканей голени не обошлось. В таком случае настоятельно рекомендуется вызвать скорую помощь. До приезда врача пострадавшему можно дать таблетку обезболивающего препарата, чтобы снять приступ боли.
Обезболивающие мази
Основной признак травмы – это сильная боль. Поэтому после травмы пострадавшему надо обеспечить покой и обезболивающую терапию. Рекомендуется травмированного человека уложить в постель, чтобы максимально снизить нагрузку на ушибленную конечность. Эта мера поспособствует уменьшению болезненных проявлений.
После этого можно будет воспользоваться одной из обезболивающих ушибы голени мазью:
- Троксевазин. Препарат эффективен при выраженной боли и припухлости после получения травмы. После курса терапии улучшается трофика, и устраняются патологические нарушения, связанные с травмой. Гель наносят дважды в день тонким слоем, избегая попадания на слизистые оболочки. Препарат применяется в педиатрической практике. При проявлении неприятных симптомов в виде сыпи или покраснения от использования средства следует отказаться.
- Финалгель. Действующее вещество – пироксикам. Благодаря своему ярко выраженному анальгезирующему и противовоспалительному действию гель быстро снимает признаки болевого синдрома. Дополнительно средство увлажняет кожу, не давая ей пересохнуть. После нескольких раз применения уменьшится припухлость и воспалительный процесс в зоне травмы. Препарат противопоказан для пациентов с почечной недостаточностью и беременных в III триместре. В педиатрии гель разрешается к применению только для пациентов, которым исполнилось 14 лет.
- Финалгон. Средство производится на основе двух активных веществ: нонивамида и никобоксила. Препарату свойственно обезболивающее и сосудорасширяющее действие. При повышенной чувствительности кожи к одному из компонентов нельзя пользоваться средством. При длительном использовании эффективность препарата снижается. После нанесения мази на кожу следует тщательно вымыть руки. Не рекомендуется накладывать фиксирующую повязку на поврежденную голень.
- Апизартрон. Обезболивающий эффект обеспечивается наличием главного компонента – пчелиного яда. Препарат хорошо снимает симптомы боли и воспаления. После применения мази от ушибов на голени происходит активизация кровообращения в зоне ушиба и нормализация снабжения тканей кислородом. Все это способствует ускорению выведения токсичных продуктов обмена из очага воспалительного процесса. Соответственно общее состояние пациента улучшается, так как у него проходят посттравматические боли. После нанесения препарата нормализуется мышечный тонус, улучшается обмен веществ и укрепляется мышечная ткань. Рекомендуется после применения средства поврежденную конечность укутать в теплый шарф. Препарат не назначают при инфекционных патологиях, беременности, кожных высыпаниях и сахарном диабете. Согласно инструкции есть ограничение по возрасту: допускается применение от 6 лет и старше.
- Фастум-гель. Активное вещество – кетопрофен. Средство обладает ярко выраженным обезболивающим и противовоспалительным действием. При наличии ссадин и царапин препарат не назначают. Обработанный гелем участок тела нельзя подставлять под прямые солнечные лучи. Препарат следует с осторожностью применять пациентам, страдающим сердечной, печеночной или почечной недостаточностью.

Перед нанесением мази от ушибов голени рекомендуется обработать поврежденный участок тела антисептическим раствором.
Противоотечные мази
Любая травма сопровождается отечностью, которая создает сильный дискомфорт в обычной повседневной жизни. Для того чтобы быстро снять признаки припухлости, рекомендуется воспользоваться мазью при ушибах голени с противоотечным эффектом:
- Диклофенак. Гель относится к нестероидным противовоспалительным средствам для местного применения. Использование препарата способствует уменьшению припухлости, воспаления и боли, вызванными травмой. Курс лечения средством помогает сократить период восстановления функций поврежденной голени. Уже через час после нанесения препарата будут заметны ощутимые изменения в лучшую сторону: уменьшится боль и отечность. Кроме того, гель производит охлаждающий эффект. Противопоказаниями к применению являются приступы бронхиальной астмы, крапивница и последний триместр беременности.
- Дип Рилиф. В состав геля входят два действующих вещества: ибупрофен, левоментол. Средство облегчает боль, избавляет от отечности и уменьшает воспаление. Гель очень быстро всасывается в кожу и оказывает отвлекающее действие. Нельзя использовать препарат вместе с другими мазями. При проявлении признаков раздражения на коже необходимо сразу же прекратить использование средства и сообщить об этом своему лечащему врачу. Специалист подскажет, как лечить ушиб голени в домашних условиях, и подберет подходящую мазь.
- Долгит. Крем производится на основе ибупрофена. Препарат оказывает выраженное противовоспалительное и анальгезирующее действие, уменьшает отечность, которая обычно возникает при ушибе, как правой, так и левой голени на фоне воспалительного процесса. После курса лечения улучшается подвижность поврежденной конечности. При наличии открытых ран от средства следует отказаться. Противопоказанием также являются последние три месяца беременности.

Для устранения припухлости подойдет любое из перечисленных средств. Но предварительно рекомендуется сделать охлаждающий компресс, который поможет приостановить распространение отека. Необходимо позаботиться о том, чтобы травмированная конечность была обездвижена. После всех принятых мер можно нанести мазь с противоотечным эффектом.
Мази для устранения гематомы
Очень часто проявляются гематомы при ушибе голени, особенно в случае падения с лестницы, роликов или велосипеда. Сильный удар становится причиной разрыва сосудов и скапливания крови под кожей. Для того чтобы избежать обширного распространения кровоподтеков и синяков, рекомендуется место травмы мазать одним из следующих средств:
- Индовазин. Действующие вещества: троксерутин и индометацин. Препарат назначают для устранения болевого синдрома, отека, синяков и воспаления. Гель следует наносить на травмированную конечность три раза в день, осторожно втирая в область повреждения. Средний терапевтический курс составляет одну неделю. Нельзя применять средство на последних месяцах беременности, в период лактации, при наличии носовых полипов и астмы. При аллергических проявлениях следует прекратить использование препарата. Гель может быть назначен подросткам старше 14 лет.
- Троксерутин. Гель очень эффективен в отношении отеков, синяков и гематомы на голени после ушиба. Его часто используют спортсмены и люди, ведущие активный образ жизни. Применяют препарат два раза в день, слегка массируя голень. Средство противопоказано маленьким пациентам, кормящим матерям, беременным женщинам в I триместре, при некоторых патологиях ЖКТ.
- Лиотон. Препарат производится на основе гепарина. Гель укрепляет стенки сосудов и предотвращает свертываемость крови, что снижает вероятность появления обширных гематом. После курса терапии устраняется отечность, болезненные ощущения и чувство усталости в ногах. Средство подходит для применения детям и будущим матерям. Противопоказанием к применению является тромбоцитопения. Не рекомендуется также использовать гель в случае плохой гемокоагуляции. Наносить средство следует 1-3 раза в сутки, количество обработки травмы зависит от обширности гематомы от ушиба на голени.
- Долобене. Препарат известен своим комплексным воздействием на травматический очаг. Основные компоненты мази: гепарин, диметилсульфоксид, декспантенол. Так как спортсмены чаще всего сталкиваются с травмами, они всегда держат под рукой этот препарат и активно применяют его в лечении ушиба голени с гематомой. Гель обладает противовоспалительным и противоотечным действием. Благодаря декспантенолу он производит ранозаживляющий эффект, поэтому его рекомендуют использовать при ушибе, осложненном ранами, как левой, так и правой голени. После нанесения геля значительно снижаются болезненные проявления, и наступает облегчение. Рекомендуется использовать препарат 3-4 раза в день. Но средство не подходит совсем маленьким пациентам, которым не исполнилось еще 5 лет, беременным и кормящим женщинам. Людям, страдающим серьезными патологиями сердечно-сосудистой системы, болезнями печени, бронхиальной астмой, препарат категорически запрещается для применения. В течение терапевтического курса могут проявиться побочные действия в виде головной боли, чесночного запаха изо рта, кишечных расстройств или нарушения вкусового восприятия. Это временные изменения, которые после прекращения применения геля пройдут.

Важно помнить, что после получения травмы следует отправиться в травмпункт, а не заниматься самолечением. При сильном ушибе голени только травматолог решает, как лечить травму, и какие препараты можно использовать. Также не рекомендуется смешивать разные мази, так как это может привести к аллергической реакции и снизить эффективность препаратов.
Физиотерапевтические процедуры
Ушиб голени и гематома требуют обязательного лечения, но согревающие процедуры в первые дни делать нельзя. Только на третий день врач может назначить лечение при помощи физиотерапевтических процедур. К манипуляциям, которые рекомендованы при таких травмах, относятся:
- УВЧ. Процедура основана на воздействии ультравысокочастотного электромагнитного поля на травмированную часть тела. УВЧ производит противовоспалительный эффект, что способствует улучшению кровотока, дегидратации тканей, снижению экссудации, активизации функции соединительной ткани. Уже после нескольких процедур происходит стимуляция процессов клеточной регенерации, уменьшается отек после ушиба голени. Болезненные ощущения быстрее проходят после УВЧ, уменьшается тонус капилляров, и пострадавший быстрее восстанавливается после травмы.
- Электрофорез с применением йодистого калия. Метод лечения представляет собой сочетание воздействия постоянного тока и вводимых с его помощью лекарственных веществ. Такой метод обычно рекомендуется в случае ушиба с гематомой в зоне голени в качестве эффективного лечения. Манипуляции делают с использованием йодистого калия, фармакологическая активность которого возрастает благодаря воздействию постоянного тока. Лекарственный электрофорез оказывает противовоспалительное, рассасывающее и обезболивающее действие на травмированную конечность. После курса лечения улучшается кровоснабжение тканей и проводимость периферических нервных волокон.
- Магнитотерапия. Суть процедуры заключается в воздействии переменного магнитного поля низкой частоты на зону ушиба. После курса манипуляций уменьшится боль, спадет припухлость, активизируется процесс регенерации поврежденных тканей. Магнитотерапия дает противовоспалительный эффект, что в результате способствует нормализации тонуса кровеносных и лимфатических сосудов, улучшению кровообращения в травмированной ноге и стабилизации оттока лимфы в районе повреждения. Терапевтический курс поможет стабилизировать психологическое состояние и сон пострадавшего. Особенно эффективны манипуляции для пациентов, имеющих гематому голени от ушиба. Лечение поможет сократить сроки исчезновения синяков и кровоподтеков. Но не всем назначается такая процедура. Противопоказанием является наличие кардиостимулятора у пациента, болезни инфекционного характера, беременность и патологические состояния, сопровождающиеся чрезмерной кровоточивостью.
- Лазеротерапия. Суть процедуры заключается в проникновении лазера сквозь поврежденные ткани на большую глубину и стимуляции обмена веществ на этом участке. В результате манипуляции активизируется регенерация, ускоряется заживление и улучшается общее состояние организма пациента.
Период проявления неприятных симптомов после ушиба мягких тканей и кости голени значительно сократится, если использовать физиотерапию.
Лечение в домашних условия
При ушибе голени часто применяют народные средства, которые достаточно эффективны, безвредны и доступны. Использование домашних рецептов не является поводом отказа от консультации с травматологом. Посетить травмпункт рекомендуется в любом случае.

Если врач не возражает против домашней терапии, можно воспользоваться одним из народных рецептов:
- Настой из березовых листьев. Для приготовления средства подойдут свежие листья. Их следует помыть и залить кипящей водой. В настой следует добавить щепотку поваренной соли, после чего отставить раствор для настаивания и остывания. Через несколько часов можно будет воспользоваться средством. Необходимо смочить кусок хлопчатобумажной ткани в березовом настое и приложить к травмированной голени на полчаса. Процедуру рекомендуется повторять несколько раз в день.
- Яблочный уксус. При помощи этого рецепта можно быстро избавиться от синяков и кровоподтеков и предотвратить появление большой гематомы после травмы. Для процедуры следует стакан уксуса подогреть на водяной бане, после чего в теплый раствор добавить 2 капли йода и 10 грамм поваренной соли. Размешать смесь, не давая ей закипеть, и выключить печь. Свернуть кусок марли в несколько слоев, промокнуть полученной смесью и обернуть им травмированную голень. Дополнительно надо приложить грелку с холодной водой, после чего накрыть пострадавшую ногу полиэтиленовой пленкой, укутать теплым шарфом, и выдержать компресс в течение четверти часа. При гематоме от ушиба на голени лечение будет эффективнее, если использовать этот рецепт.
- Ванночка с шалфеем. На литр кипящей воды понадобится 100 граммов сушеной травы. Запарить растительное сырье и дать четверть часа настояться. После этого настой необходимо процедить. Средство можно добавлять в ванночку для ног или применять в виде компресса. Шалфей действует успокаивающе на кожу, снимает раздражение и отечность, способствует быстрому восстановлению после ушиба.
- Настойка арники на спирту. Средство рекомендуется при гематоме от ушиба голени в качестве эффективного лечения с рассасывающим эффектом. Если средство аптечное, то его следует разбавить водой в соотношении 1:10 перед применением. Настойку можно приготовить самостоятельно в домашних условиях. Сухие или свежие цветки арники надо залить спиртом и поставить в темное место для настаивания в течение двух недель. Закрепить терапевтический эффект после курса компрессов можно путем употребления приготовленной настойки внутрь.
- Виноградные листья. Такой настой отлично укрепляет стенки сосудов и снимает отек. На три литра воды понадобится половина стакана виноградных листьев. Ванночку следует делать такой глубины, чтобы вода покрывала голень. Отвар должен быть теплым, и ушибленную ногу рекомендуется держать не менее четверти часа. Процедуры следует делать до полного исчезновения неприятных симптомов.
- Домашняя мазь. Основные компоненты лечебного средства – мед и алоэ. Ингредиенты необходимо взять в пропорции 1:2. Сначала следует измельчить свежую мякоть растения до состояния кашицы. Затем добавить мед, и все тщательно перемешать. Мазь рекомендуется применять несколько раз в день на протяжении одной недели. Такое средство считается первой помощью при ушибе голени. Мед с алоэ быстро снимут воспалительный процесс и припухлость после травмы.
Использование народных рецептов – это возможность быстро восстановиться, если пострадавший сильно ушиб кость голени. Но не следует забывать о консультации у травматолога и традиционном лечении. При любых ушибах растительные средства могут быть использованы в качестве дополнительной терапии.
Интересное видео
Любое неудачное падение с приземлением на плечевой сустав или мощный удар в эту часть тела большим и твердым предметом может закончиться серьезной травмой. Человек интуитивно выставляет вперед руку, стараясь принять удар более мягко. В такой ситуации плечевое соединение испытывает значительную нагрузку, что и становится причиной ушиба плеча. Чтобы избежать серьезных сбоев в функционировании сустава, надо правильно оказать пострадавшему первую помощь и доставить его к врачу.

Причины получения травмы
Любая чрезмерная нагрузка может спровоцировать боль в плечевом суставе, являющемся одним из самых крупных в организме человека. Анатомическое строение плеча отличается сложностью и способностью выполнять движения сразу в нескольких осях, что увеличивает риск развития в нем различных патологий. Поэтому ушиб плечевого сустава может иметь достаточно серьезные последствия.
Самым уникальным, но при этом сложным сочленением в человеческом организме является плечевой сустав. Он выполняет много различных движений, так как сустав плеча образуется путем соединения костей, мышц и сухожилий. Он принимает участие абсолютно во всех движениях руки и способен выдержать очень большие нагрузки. Поэтому плечо уязвимо перед различными патологиями, так как любая травма плеча при падении может привести к серьезным последствиям.
Получить такое повреждение можно на рабочем месте, особенно если это какое-либо производство, дома, во время спортивной тренировки, на игровой площадке или на отдыхе. При этом может травмироваться как сам сустав, так и близлежащие ткани. Обычно основной причиной сильного ушиба плеча является:
- мощный удар;
- сдавливание плечевого сустава;
- неосторожное падение.
Травма плечевого сустава, после которой часто рука не поднимается, обычное явление для молодых людей, активно укрепляющих свое здоровье с помощью регулярных занятий спортом. Спортивные травмы впоследствии становятся причиной, по которой сустав плеча болит постоянно, а иногда даже в состоянии покоя.
Такие повреждения характерны для тренировок по многим видам спорта при отработке тех или иных ударов и техник:
- хоккей с шайбой или мячом;
- гольф;
- большой теннис;
- тяжелая атлетика;
- бодибилдинг;
- гимнастика;
- баскетбол;
- волейбол;
- лыжный спорт;
- фигурное катание.
Любой бросок мяча, отработка удара ракеткой по мячу, упражнение с отягощениями для развития мышц или падение во время спарринга могут закончиться ушибом плеча, требующим лечения. Плечевой сустав часто начинает сильно болеть, потому что падение или удар могут стать причиной повреждения не только мягких тканей, но и сухожилий и мышц. Обычно травмируется не только одна структура.
Сильный ушиб плеча, при котором рука не поднимается, может произойти из-за растяжения или разрыва:
- мышечных тканей, окружающих плечевой сустав;
- синовиальной сумки;
- сухожилий;
- суставной капсулы.
Иногда ушиб плеча при падении может повлечь за собой повреждение костных структур. Такая травма чаще всего возникает при падении с большой высоты или во время транспортной аварии. Разрывы и переломы, сопровождающие ушиб, могут в будущем вызвать артроз плечевого сустава. Для того чтобы избежать болей и контрактуры, проявляющихся после травмы следует уделить внимание комплексному лечению.
Для того чтобы исключить трещину, вывих или перелом, рекомендуется проконсультироваться с травматологом. Специалист осмотрит место повреждения и объяснит, чем лечить сильный ушиб плеча. Заниматься самолечением очень опасно, так как это может спровоцировать появление серьезных последствий. Только врач может оценить масштаб и сложность травмы и предложить метод лечения ушиба.
Симптомы
Последствия любой травмы – это сильно выраженный болевой синдром. И пострадавший нуждается в оказании квалифицированной помощи и лечении. Проявление симптомов повреждения будет зависеть от:
- силы удара;
- высоты падения;
- наличие сопутствующих повреждений плечевого сустава.
Основные симптомы сильного ушиба плеча, требующие лечения, следующие:
- резкая боль в плече при попытке поднять руку;
- проявление обширного отека в зоне плечевого сустава;
- ограничение подвижности поврежденной верхней конечности;
- чувство дискомфорта при активных движениях рукой;
- покраснение кожи в месте ушиба;
- повышение температуры в зоне локализации травмы;
- образование гематомы или синяка на плече.
Боль в плечевом суставе не только является причиной сильных мучений, но и приведет к частичной утрате способности выполнять обычные повседневные действия, без которых невозможно обойтись.
В результате ушиба могут быть затронуты нервные окончания или кровеносные сосуды. В таком случае больной жалуется на сильный дискомфорт в области плеча, который проявляется в виде:
- покалывания;
- потери чувствительности;
- общей слабости.
Причиной появления кровоподтеков и синяков является разрыв мелких сосудов под кожей при прямом ударе или скручивании. Из-за проникновения крови в мягкие ткани кожные покровы приобретают синий или черный цвет, который меняет свой оттенок на фиолетовый. Со временем место травмы зеленеет и желтеет во время процесса заживления.
Если пациент повторно травмируется, то его состояние резко ухудшится. При отказе от лечения или в случае терапевтического курса, проведенного не в полном объеме, у пострадавшего могут появиться осложнения:
- воспаление суставной оболочки;
- накапливание крови в суставной полости;
- воспалительный процесс в области синовиальной сумки сустава;
- воспаление сухожилий.

В результате таких негативных последствий работоспособность человека резко снижается. Пострадавшему требуется обязательная консультация специалиста. Особенно важно обратиться к травматологу в случае нарушения чувствительности травмированной конечности. Это может быть показателем более серьезного повреждения. Врач объяснит, как лечить ушиб плеча после падения.
Поврежденное плечо становится красным, припухшим и горячим. Пострадавший жалуется на резкую боль и трудности с поднятием руки. Часто наблюдается появление пульсации в месте травмы или в самом плече. Кроме того плечевой сустав сильно увеличивается в размерах. После получения ушиба плечевого сустава такие симптомы требуют пристального внимания. Все эти признаки – это повод отправиться в травмпункт, где пациента не только осмотрят, но и сделают рентген.
Когда следует обращаться к специалисту
Только первая степень травмы не требует обязательного посещения травматологического отделения. Если после ушиба не поднимается рука, то это повод отправиться в травмпункт. Последствия повреждения можно оценить по выраженности внешних признаков и ощущений. Но из-за болевого шока часто пострадавший не в состоянии осознать всю серьезность ситуации. Поэтому правильным решением будет после получения ушиба плеча, проконсультироваться со специалистом, который расскажет, как снять боль, и назначит лечение.
Убедиться в необходимости посещения травмпункта поможет самодиагностика. Необходимо выяснить несколько важных моментов:
- насколько сильная боль, и есть ли возможность терпеть ее;
- поднимается ли рука, и во всех положениях поворачивается ли она;
- есть ли возможность делать обычные повседневные дела травмированной рукой.
Если все эти пункты невозможны, то следует обратиться за помощью к травматологу. Возможно, это не обычный банальный ушиб. Своевременная рентгенодиагностика поможет выявить сложность травмы. Если не начать вовремя терапевтический курс после травмы плечевого сустава при падении, то существует огромная вероятность развития в будущем посттравматического артроза.
Первая помощь
При падении человек чаще всего травмирует плечо и верхние конечности. Если пострадавший упал на бок и ударился сильно плечом, ему необходимо срочно оказать первую помощь. Алгоритм действий в таком случае должен быть следующим:
- Покой. Травмированный плечевой сустав следует обездвижить. Это будет способствовать снижению болевого синдрома. Также фиксирующая повязка поможет не только дать отдых поврежденным мягким тканям, но и предотвратить осложнения. Если ушиб сопровождается переломом, то осколки кости могут повредить мышцы и сухожилия во время движения. Для иммобилизации рекомендуется использовать эластичный бинт или любые подручные средства. Если при ушибе плеча рука не поднимается, следует зафиксировать руку, прижатой к боку. Пострадавшему надо принять положение, при котором он чувствует себя лучше.
- Холод. Необходимо охладить место ушиба. Для этого можно использовать смоченную прохладной водой салфетку, приложить мешочек с кусками льда или любой холодный предмет из морозильной камеры. Такая процедура поможет быстро снять боль после ушиба плеча, предотвратить проявление синяка. Охлаждающий компресс приводит к спазму сосудов, что в свою очередь препятствует крови вытекать из поврежденных капилляров. Холод предотвращает появление обширного отека.
- Обезболивание. Также снять боль при ушибе плеча можно при помощи таблетки. Рекомендуется пострадавшему дать Анальгин или Кетанов.
- Консультация специалиста. Необходимо вызвать машину скорой помощи и доставить пострадавшего в травматологическое отделение. Травматолог осмотрит пациента и расскажет, как лечить ушиб плечевого сустава.
Если повреждение первой степени, то достаточно использовать повязку в виде косынки, это поможет снять нагрузку с травмированного плеча. Особенно это важно сделать в случае, когда не поднимается рука после ушиба. Но если травма осложнена наличием открытой раны, ссадин или царапин, то рекомендуется наложить стерильный бинт. Наличие кровотечения требует наложения давящей повязки.
Диагностическое обследование
Любая травма требует диагностики, поэтому рекомендуется сразу же после неприятного инцидента отправиться в травмпункт. Врач осмотрит пострадавшего с ушибом предплечья, и проконсультирует, как снять боль, и какое лечение понадобится в каждом конкретном случае.
Одного осмотра недостаточно, и больному назначат обследование для постановки более точного диагноза и определения характера и сложности повреждения. Эти факторы зависят от того, каким образом и где была получена травма. Степень ушиба определяется по наличию других повреждений:
- разрывов мышц;
- трещин или переломов костей;
- растяжений сухожилий;
- вывиха плечевого сустава.

Своевременная диагностика поможет быстро определиться с правильным диагнозом и начать курс комплексной терапии. Правильное лечение – это возможность быстро восстановиться после ушиба. Диагноз может быть поставлен на основании:
- визуального осмотра пациента травматологом;
- клинической картины;
- опроса пострадавшего.
После проведения этих процедур понадобится ряд диагностических манипуляций, чтобы исключить более серьезные травмы, например, перелом или трещину в плечевом суставе, требующих лечения. Обычно больному назначают:
- рентген плечевого сустава или в более сложном случае всей руки;
- МРТ травмированного плеча;
- УЗИ сустава;
- рентген или МРТ позвоночника, если травма была получена по причине дорожно-транспортной аварии;
- общие анализы крови и мочи;
- при необходимости электрокардиограмму.
При подозрении на серьезное осложнение, травматолог предлагает пройти магниторезонансную или компьютерную томографию. Только после получения всех результатов врач сможет поставить правильный диагноз и объяснить пострадавшему, сколько будет болеть ушиб плеча.
Лечение
После обеспечения первой помощи пострадавшему, ему необходимо помочь добраться до травматологического отделения. В медицинском учреждении врач осмотрит пациента и посоветует, как лечить ушиб плеча.
Основные принципы терапии таких травм включают следующие пункты:
- наложение иммобилизующей повязки или фиксирующего бандажа по результатам осмотра травмы;
- назначение нестероидных противовоспалительных препаратов для снижения болевых проявлений;
- физиотерапевтические процедуры для быстрой реабилитации после ушиба.
При ушибе плечевого сустава сразу проявляется резкая боль. Множественные кровоизлияния и гематомы приводят к неприятным ощущениям и дискомфорту. Терапевтический курс начинают с диагностического обследования, что дает возможность исключить или, наоборот, своевременно выявить дегенеративные изменения в сухожилиях и костях в области травмированного плеча.
Специалист также порекомендует, чем снять боль после ушиба плеча. Обычно врач назначает один из нестероидных противовоспалительных препаратов, которые относятся к группе негормональных средств, оказывающих противовоспалительное действие. В этот список входят следующие медикаменты:
- Ибупрофен;
- Анальгин;
- Напроксен;
- Аспирин;
- Нимесулид;
- Кетопрофен;
- Мелоксикам;
- Диклофенак;
- Пироксикам.
Нестероидные противовоспалительные медикаменты оказывают хорошо выраженное обезболивающее, противовоспалительное и жаропонижающее действие. Механизм воздействия таких лекарств заключается в замедлении образования тканевых гормонов, которые называются простагландинами. Именно они являются причиной развития воспалительного процесса и сопровождающих его болезненных проявлений.
Все эти препараты выпускаются в разных формах для удобства пациентов. Это могут быть:
- таблетки;
- мази;
- гели;
- суппозитории;
- капсулы;
- растворы для инъекций.

Назначение таких препаратов возможно только после того, как лечащий врач получит всю информацию о состоянии здоровья пациента. Поэтому пострадавшему следует сказать травматологу перед началом терапевтического курса нестероидными противовоспалительными средствами важные факты:
- наличие патологий печени и почек;
- проявление аллергической реакции на салицилаты или на любой другой медикамент;
- беременность;
- грудное вскармливание;
- наличие язвы желудка или двенадцатиперстной кишки;
- список других медикаментов, принимаемых больным.
Нельзя самому назначать себе лекарственные препараты. Выбор метода лечения и подходящих медикаментов – это прерогатива специалиста. Поэтому если у пострадавшего болит плечо от ушиба, ему рекомендуется посоветоваться с лечащим врачом, что делать в таком случае. При ушибе плечевого сустава согласно симптомам травматолог подбирает соответствующее лечение.
Кроме того, существуют определенные правила приема нестероидных противовоспалительных лекарств, поэтому консультация специалиста очень важна в случае получения травмы. Принимать лекарства пострадавший должен так, как это ему было назначено врачом.
Пациент обязан следовать следующим рекомендациям травматолога:
- Нестероидные противовоспалительные препараты необходимо принимать не менее чем через час после приема пищи.
- Таблетки следует запивать достаточным количеством жидкости. В большинстве случаев это должна быть обычная питьевая вода.
- Рекомендуется постоянно пополнять запас лекарств, чтобы не прерывать терапии. При необходимости их следует всегда иметь с собой и держать под рукой.
- Категорически запрещается увеличивать дозу, назначенную врачом, и принимать большее количество таблеток.
- При передозировке следует обратиться к врачу или вызвать скорую помощь.
- Нельзя делиться своим лекарством с членами семьи, даже в случае похожих симптомов. Каждый препарат врач выписывает в индивидуальном порядке исходя из диагноза и результатов диагностического обследования. Каждому пострадавшему травматолог назначает, чем лечить ушиб плеча, в конкретном случае.
- Если по какой-то причине был пропущен прием лекарства, нельзя принимать двойную или дополнительную дозу препарата. Следует продолжать прием медикаментов по прежнему графику.
- Если пациент не чувствует улучшения на фоне приема прописанного ему медикамента, ему стоит обсудить это с лечащим врачом.
Очень часто применение нестероидных противовоспалительных лекарств может вызвать ряд проблем, о чем обязательно должен знать больной. Во время терапевтического курса пациент может столкнуться со следующими трудностями:
- Со стороны кожных покровов могут быть негативные проявления в виде сыпи, зуда, отечности или жжения.
- Очень часто проявляются нарушения в работе желудочно-кишечного тракта. Пациент может жаловаться на запор, приступы тошноты, неприятные ощущения в животе или изжогу.
- Анализы могут показать увеличение активности печеночных ферментов.
- Во время длительного терапевтического курса из-за больших доз препарата появляется риск развития побочных явлений со стороны желудочно-кишечного тракта. В редких случаях может диагностироваться пептическая язва или желудочное кровотечение.
- Иногда у пациентов наблюдаются приступы головокружения и чрезмерная усталость.
О любых отклонениях или негативных проявлениях больной должен сообщить своему лечащему врачу. Длительный прием таких лекарственных средств требует регулярного контроля определенных параметров, которые отображают функцию печени и почек. Также требуется наблюдение за показателями периферической крови. Если один из показателей покажет негативный результат, следует прекратить прием медикамента. Лечащий врач подберет другой препарат для лечения ушиба плеча от падения.
Если в первый день после травмы рекомендуется прикладывать только прохладные компрессы к месту ушиба, то на вторые сутки для улучшения рассасывания гематомы, рекомендуется применять следующие средства:
- сетка с йодом на месте повреждения;
- лекарственные препараты для обезболивания и уменьшения воспаления;
- согревающие компрессы;
- использование народных рецептов при ушибе плечевого сустава в лечении.
Массаж или самомассаж допускается только после того, как пройдут болезненные ощущения. Такие манипуляции помогут восстановить двигательную активность плечевого сустава. Приступать к выполнению процедур можно после получения разрешения от лечащего врача. Так как в случае сильного ушиба пострадавшему рекомендуется придерживаться постельного режима в течение первых нескольких дней.

Категорически запрещается растирать место ушиба сразу после травмы. Такие действия могут привести к осложнениям в виде тромбофлебита, который возникает по причине образования сгустков крови в зоне повреждения. Если при своевременно оказанной помощи и лечении травмы гематома не рассасывается на протяжении недели, необходимо проконсультироваться с лечащим врачом. Также специалист разъяснит, как долго болят ушибы плеча.
Мази при ушибе плеча
В комплексной терапии в реабилитационный период после травмы обычно применяются различные мази, гели и кремы. Воздействие их на травмированные мягкие ткани обусловлено свойствами входящих в них компонентов. Некоторые гели вызывают сильную гиперемию кожи:
- Эфкамон. Препарат предназначен для лечения болей воспалительного характера. Основные активные компоненты – метилсалицилат и ментол. Мазь дополнительно содержит камфару. При местном применении средства происходит быстрое появление и сохранение ощущения тепла. Это помогает быстро облегчить сильную боль в области ушиба. Кожные патологии и бронхиальная астма являются противопоказанием для использования препарата. В любом случае рекомендуется проконсультироваться с лечащим врачом. Специалист подскажет, чем снять боль при ушибах плеча.
- Финалгон. Мазь вызывает улучшение кровотока, оказывает длительное согревающее воздействие. Максимальный согревающий эффект начинает проявляться через полчаса, для закрепления результата рекомендуется ушибленное плечо после нанесения препарата накрыть шерстяным шарфом. При использовании средства следует соблюдать осторожность. Надо избегать попадания мази в глаза, на слизистую оболочку, открытые ранки и ссадины. В посттравматический период действие препарата можно усилить при помощи массажа.
- Гимнастогал. Препарат оказывает болеутоляющее и противовоспалительное действие. Мазь следует наносить легкими массирующими движениями. При сильном ушибе рекомендуется применять совместно с Випратоксом. Прежде чем начать использование средства, рекомендуется проконсультироваться с травматологом. Специалист объяснит, как и чем снять боль от ушиба плеча.
Для снятия отека и воспаления назначают совсем другие средства:
- Гирудоид. Мазь способствует улучшению кровоснабжения кожных покровов. Средство оказывает расслабляющее и болеутоляющее действие, способствуя быстрому заживлению мягких тканей. Препарат следует наносить на ушибленное плечо легкими массирующими движениями до полного его впитывания. Если травма была сложной, и долго болит ушиб плеча, рекомендуется поврежденный участок тела обильно смазывать мазью, захватывая как можно большую зону, и затем накладывать бинт. Обработка места ушиба в течение недели даст хорошие результаты.
- Лазонил. Мазь обладает свойством проникать в глубоколежащие мышечные ткани. Препарат действует как противовоспалительное и болеутоляющее средство. Мазь используют два раза в день, нанося тонким слоем и осторожно втирая в больное плечо. Средство можно принимать только при закрытых травмах. Не допускается применение препарата при наличии ссадин и ран, кровотечении, инфекционных болезнях, в зонах инфицирования.
- Гепариновая мазь. Средство применяется для рассасывания синяков, гематом и кровоподтеков. Препарат эффективно обезболивает ушибленное плечо. Мазь рекомендуется применять трижды в день. Терапевтический курс составляет одну неделю. Благодаря средству перестанут проявляться новые кровоподтеки и синяки. Поэтому в случае, когда человек сильно ушиб плечо, и не знает, что делать для рассасывания гематомы, он может воспользоваться этой мазью.

Отечность и боль, которые появляются после травмы, являются следствием повреждения мелких сосудов, гипоксии мягких тканей и повышения проницаемости капилляров. Результатом такого воздействия становится ухудшение кровообращения. Из-за ушиба нарушается отток крови и питание тканей. Процесс регенерации значительно замедляется. Необходимо посоветоваться с лечащим врачом, как снять боль от ушиба плеча.
Применение мазей, гелей и лечебных кремов помогает решить все эти проблемы. Действие таких препаратов направлено на:
- обезболивание;
- предотвращение раздражения кожных покровов;
- рассасывание кровоподтеков и припухлости;
- нормализацию кровообращения;
- активизацию регенерации тканей.
В случае сильной боли при ушибе плеча лечение должен назначать только специалист. Нельзя самостоятельно подбирать себе мазь. Многие препараты могут использоваться только для определенных целей. Так, например, при острой травме не разрешается применять сильно раздражающие мази, вызывающие гиперемию. В таком случае рекомендуется воспользоваться мазью с анальгезирующим и противовоспалительным эффектами. Обычно такие препараты производятся на основе гепарина, растительных экстрактов или анестетиков.
Следует помнить, что при свежих травмах мазь нельзя втирать. Такие действия могут вызвать гиперемию тканей. Рекомендуется использовать гели, обладающие лучшей всасывательной способностью и охлаждающим действием. В период реабилитации после получения повреждения врач обычно назначает препараты, цель которых улучшить микроциркуляцию в тканях. При выборе средства в любом случае необходимо проконсультироваться с травматологом. Специалист разъяснит, как снять боль при ушибе плеча.
Лечение в домашних условиях
Если травма не сопровождается серьезными осложнениями, то во время терапевтического курса можно использовать рецепты народной медицины. Как лечить ушиб плеча в домашних условиях, знают народные целители. Они могут предложить различные эффективные компрессы, настои и мази, которые помогут снять отечность и уменьшить болезненные ощущения. Такие средства содержат только природные компоненты.
Быстрее восстановиться после травмы плеча помогут следующие рецепты:
- Компресс с дубовой корой. Для манипуляции потребуется равное количество коры дуба и цветков маргаритки. На 30 грамм смеси взять стакан кипятка, заварить и поставить настаиваться на полчаса. Затем намочить кусок марли и приложить к ушибленному плечу.
- Мазь на основе корня лопуха. Растительный компонент средства следует измельчить. Затем залить растительным маслом так, чтобы покрыть всю массу. Смесь должна постоять один день. После настаивания массу следует прогреть на водяной бане в течение 10 минут, затем процедить и убрать в прохладное место. Такая мазь эффективна при ушибе плечевого сустава в качестве лечения в домашних условиях.
- Фасолевый компресс. Если человек получил ушиб плеча при падении, то в лечении можно использовать этот старый рецепт. Для приготовления компресса следует отрезать кусок льняной натуральной ткани, нанести на него толстый слой свежего приготовленного пюре из фасоли, дополнительно взбрызнуть его оливковым маслом и приложить к травмированному участку тела. Для процедуры понадобится 1 час, после чего компресс снять и плечо аккуратно обмыть теплой водой.
- Камфорный спирт. Если есть в доме это средство, то не стоит беспокоиться, чем лечить ушиб плеча в домашних условиях. Через пару дней после травмы можно приступать к согревающим процедурам. Плечо рекомендуется растирать этим средством. Камфорный спирт хорошо снимает воспалительный процесс. Процедуру надо выполнять в вечернее время перед сном. Для усиления согревающего эффекта ушибленное плечо следует укрывать теплым платком.
Если болит плечо после ушиба, знатоки народной медицины всегда знают, что делать. Но следует помнить, что домашние рецепты могут применяться только в качестве вспомогательной терапии.
Период восстановления после травмы
Уже через пару дней после повреждения можно начинать делать массаж. Такие манипуляции помогут значительно уменьшить время восстановления. Начинать массаж рекомендуется со здоровой части тела, чтобы пациент постепенно привык к массажному воздействию. Если у пострадавшего ушиб правого предплечья, то начинать следует с левого плеча, постепенно переходя на травмированный сустав.
Точно также при ушибе левого плечевого сустава начинать надо со здоровой части тела. Первым делом массируют зону над травмированным участком, чтобы обеспечить отток лимфы и крови. Достаточно делать лечебный массаж два раза в день по несколько минут. Рекомендуется чередовать поглаживающие движения с растирающими.
Как только уменьшатся болезненные ощущения, и не будет температуры, можно уже начинать массировать непосредственно место ушиба. На этом этапе дополнительно к поглаживаниям и растираниям добавляют разминание. С каждой процедурой необходимо продолжительность и интенсивность массажа увеличивать.
В реабилитационный период пациенту также рекомендуется заниматься лечебной гимнастикой, которая позволит улучшить общее состояние пострадавшего и вернет связкам и мышцам эластичность и тонус.
Комплекс упражнений после ушиба плеча при падении следует составлять исходя из симптомов в индивидуальном порядке. Если нет опасных осложнений, то занятия можно начинать со второго дня после травмы. Основной упор делают на отведение поврежденной руки и перемещение плеча.
Во время выполнения упражнений надо постараться, чтобы мышцы в области плеча были расслабленными. Только в таком случае можно получить хороший результат. Нельзя сразу нагружать больной сустав. На начальном этапе все упражнения должны быть общетонизирующими. В комплекс следует включить следующие движения:
- сжимание и разжимание пальцев;
- движения кистью по кругу;
- приподнимание плечевых суставов;
- отведение и возврат плеча;
- движения травмированной конечностью во все стороны.
Полностью поднимать пострадавшую руку можно будет уже на втором этапе, но при этом следует задействовать здоровую конечность. Когда пациент уже начнет восстанавливаться, можно будет использовать разные приспособления, например, гантели. Серьезные нагрузки разрешаются только на последнем этапе выздоровления.
Прежде чем полностью переходить к своей обычной повседневной активности, необходимо проконсультироваться с лечащим врачом. Травматолог подскажет, сколько может болеть ушиб плеча, и когда уже стоит нагружать пострадавший сустав.
Интересное видео
Как излечить ушибленное лицо
Есть много возможных причин ушибленного лица, которое может быть очень болезненным. Некоторые люди с ушибленным лицом могут также чувствовать себя неловко, особенно на работе или в школе.
Большинство синяков заживают самостоятельно. Тем не менее, несколько процедур и средств могут ускорить процесс заживления.
Продолжайте читать, чтобы узнать больше о том, как помочь заживлению синяка на лице.
Исследования о том, можно ли ускорить процесс заживления синяков, дали неоднозначные результаты.
В исследовании 2013 года сравнивались следующие популярные методы лечения:
- лазеротерапия
- сыворотка от ушибов
- холодные компрессы
- перекись водорода
Исследователи обнаружили, что ни одна из процедур не привела к статистически значимым различиям во времени заживления или Появление синяка по сравнению с плацебо.
Однако другие исследования показали, что некоторые методы лечения могут ускорить заживление. Может быть полезно поэкспериментировать с несколькими стратегиями лечения.Люди могут попробовать следующее:
RICE
Отдых, лед, сжатие и подъем (RICE) – это стандартный способ лечения широкого спектра травм.
Человек может отдохнуть травмы, защищая ее и избегая раздражения. Делать это может быть сложно, когда синяк находится на лице, поэтому лучше всего сосредоточиться на защите лица от дальнейших травм, избегая контактных видов спорта и других видов деятельности с высоким риском получения травмы.
Лед не только помогает при боли, но также может замедлять кровотечение, делая синяк менее тяжелым.Применение холодных компрессов в течение примерно 20 минут может помочь ослабить отек и воспаление. Обледенение травмы в течение первых 24–48 часов обычно дает наибольшую пользу.
Используя пакет со льдом, человек также может осторожно сжимать пораженный участок несколько раз в день. Сжатие может уменьшить отек и воспаление.
Повышение кровоподтеков замедляет приток крови к этой части тела, что может облегчить отеки и кровотечения. Ночью человек с ушибленным лицом может спать на дополнительной подушке или двух, чтобы слегка приподнять лицо.
Arnica montana
Arnica montana , или арника, является традиционной травяной терапией, которую люди связывают с ослаблением воспаления. Это также может помочь с синяками. В исследовании, проведенном в 2016 году с участием людей, перенесших ринопластику (работа с носом), сравнивались целебные эффекты арники с эффектами плацебо. Результаты показали, что арника ускорила заживление и уменьшила интенсивность синяков.
Однако, исследование было небольшим, сравнивая только 13 пользователей плацебо с девятью пользователями арники.Необходимы дополнительные исследования, чтобы продемонстрировать эффективность арники при лечении других типов ушибов.
Витамин К
Витамин К помогает организму контролировать кровотечение, поддерживая свертываемость крови. Исследование, проведенное в 2009 году, показало, что гель с витамином К может снизить степень синяков после лазерного лечения. Тем не менее, исследование было небольшим и включало только 20 участников. Более поздние исследования не проверили это утверждение, поэтому витамин К остается бездоказательным средством от синяков.
Нестероидные противовоспалительные препараты
Нестероидные противовоспалительные препараты (НПВП) – это группа обезболивающих, которые могут помочь при отеках и воспалениях.Они не излечивают синяк, но могут облегчить боль и могут помочь ушибу выглядеть менее опухшим.
Тем не менее, НПВП могут увеличить кровотечение, что может замедлить заживление, особенно в первые несколько часов после травмы.
Лазерное лечение
Лазерное лечение импульсным лазером на красителе может помочь устранить серьезные синяки. Например, исследование 2018 года показало, что лазеры могут уменьшить появление синяков после инъекций косметического наполнителя. Импульсные лазеры на красителях доступны только в клинических условиях, поэтому они не являются жизнеспособным средством лечения синяков в домашних условиях.
Большинство синяков на лице не требуют медицинской помощи. Однако ушиб лица иногда может сопровождать более серьезную травму, такую как перелом кости. Если кажется, что лицо человека упало, или боль невыносима, они должны как можно скорее обратиться к врачу в случае перелома одной из костей лица.
Человек должен также обратиться к врачу, если:
- синяк, кажется, заживает, но затем становится хуже
- , есть серьезные синяки без видимой причины
- , синяк не заживает в течение недели или двух
- , у которых есть нарушение свертываемости крови и выдержать серьезный синяк
- ушиб очень болезненный, и боль не улучшается при домашнем лечении
Врачи иногда называют ушибы ушиб или экхимоз.Они возникают, когда травма повреждает кровеносные сосуды под кожей, но кожа, покрывающая сосуды, остается неповрежденной.
Поверхностные синяки повреждают капилляры прямо под кожей. Однако более глубокие синяки могут повредить мышцы или кости, и на заживление обычно уходит больше времени.
Внезапный удар по лицу может вызвать кровоподтеки от легкой до тяжелой степени. В большинстве случаев более сильные удары вызывают более глубокие и болезненные ушибы. Некоторые общие причины ушибленного лица включают:
- падение и приземление на лицо
- столкновение с объектами, такими как углы книжного шкафа
- дорожно-транспортных происшествий
- спортивные травмы, особенно в таких видах спорта, как футбол, которые имеют тенденцию вызывать травму головы
- ссор и ссор
У некоторых людей синяки легче и тяжелее, чем у других.Многочисленные медицинские состояния и некоторые лекарственные препараты могут вызывать легкие кровоподтеки, в том числе:
Узнайте о семи возможных причинах кровоподтеков.
Синяки на лице могут быть очень болезненными, особенно на чувствительных участках, таких как нос и щеки. Большинство синяков заживают самостоятельно, но некоторые процедуры и средства могут помочь ускорить процесс заживления.
Иногда то, что кажется синяком, фактически является признаком другого заболевания, такого как нарушение свертываемости крови.
Человек, у которого очень болезненный ушиб или ушиб, который не заживает, должен обратиться за медицинской помощью.
причин, симптомов, лечения и многое другое
Синяки, также называемые ушибами, не являются чем-то необычным. Этот тип обычно незначительной травмы возникает, когда какой-либо объект или другой человек вступает в сильный контакт с поверхностью вашей кожи и травмирует мышцы, крошечные кровеносные сосуды, называемые капиллярами, и другие соединительные ткани под кожей.
Синяки особенно распространены, если вы занимаетесь любыми видами спорта, которые могут (буквально) сбить вас с ног, например:
- футбол
- футбол
- хоккей
- бейсбол
- регби
Вы также можете получить их легко, если вы:
- садитесь слишком сильно
И, как и большинство других синяков, они, как правило, не так серьезны.Вы, вероятно, будете получать синяки по всему телу на протяжении всей жизни, некоторые из которых вы можете посмотреть и подумать: Как это произошло?
Но когда синяк – это просто синяк, и когда стоит поговорить с врачом? Давайте углубимся в детали.
Нежное или болезненное красноватое, синеватое, желтоватое пятно с четкой границей вокруг него, которое отличает его от окружающей кожи, является наиболее видимым симптомом синяка.
Капиллярное кровотечение – это то, что вызывает красновато-синий цвет большинства синяков.Повреждение мышц или других тканей имеет тенденцию вызывать дополнительную нежность или боль вокруг синяка при прикосновении к нему.
В большинстве случаев это единственные симптомы, которые вы заметите, и синяк исчезнет сам по себе в считанные дни. Более серьезные синяки или те, что покрывают большую область кожи, могут заживать дольше, особенно если вы продолжаете получать удары в этой области.
Другие возможные симптомы ушибов включают:
- плотная ткань, отек или комок крови под областью синяка
- слабая боль при ходьбе и давление на синяк ягодицы
- сжимание или боль при вас переместите ближайший тазобедренный сустав
Как правило, ни один из этих симптомов не требует посещения вашего врача, но если вы считаете, что ваш синяк может быть симптомом более тяжелой травмы или состояния, обратитесь к врачу, чтобы поставить диагноз.
Немедленно обратитесь к врачу, если вас беспокоит ушиб или его симптомы после травмы.
В большинстве случаев синяк не является причиной для беспокойства, но если симптомы не проходят сами по себе через несколько дней или ухудшаются со временем, вам может потребоваться немедленная медицинская помощь.
Ваш врач начнет с полного физического осмотра всего вашего тела, в том числе ушибленной области, в частности, для выявления каких-либо признаков тяжелых травм.
Если ваш врач обеспокоен тем, что вы могли повредить какие-либо ткани вокруг ушибленной области, он может также использовать технологии визуализации для более детального изучения области, например:
- Рентген .Это поможет найти сломанные кости или поврежденные суставы.
- УЗИ. Это выглядит для мышечных травм, таких как разрыв мышц с образованием гематомы.
- МРТ. МРТ обеспечивает детальную трехмерную визуализацию нижней части спины и таза, особенно если ваш врач подозревает травмы бедра или нижней части спины, которые могут включать нервы, такие как компрессия спинного нерва.
- КТ. Эти изображения могут помочь найти травмы ягодичной области и таза.
Типичный синяк прикладом лечится легко. Начните с метода RICE, чтобы сохранить боль и отек:
- Отдых. Прекратите делать то, что вызвало у вас синяки, например, заниматься спортом, чтобы не дать вам больше синяков или дальнейшего напряжения любых поврежденных мышц или тканей. Если возможно, наденьте прокладку на заднюю часть, чтобы предотвратить дальнейший сильный или травмирующий контакт.
- Ice. Сделайте холодный компресс, обернув пакет со льдом или замороженный пакет с овощами в чистое полотенце и аккуратно положив его на синяк на 20 минут.
- Сжатие. Оберните повязку, медицинскую ленту или другой чистый упаковочный материал плотно, но аккуратно вокруг синяка.
- Высота. Поднимите травмированную область выше уровня сердца, чтобы кровь не собиралась. Это необязательно для синяка прикладом.
Продолжайте использовать этот метод несколько раз в день по 20 минут, пока боль и отек больше не будут вас беспокоить. Заменяйте любые повязки, по крайней мере, один раз в день, например, когда вы моетесь или принимаете душ.
Вот несколько других способов лечения синяка и его симптомов:
- Принимайте обезболивающее лекарство. Нестероидные противовоспалительные препараты (НПВП), такие как ибупрофен (Адвил), могут сделать любую сопровождающую боль более терпимой.
- Подать тепло. Вы можете использовать теплый компресс после того, как начальная боль и отек уменьшатся.
- Нежные растяжки или массаж. Это может помочь вам восстановить полный диапазон движений и снять боль.
- Держись подальше от ног. Отдыхайте до тех пор, пока не исчезнут синяки, боль и припухлость, особенно если вы считаете, что ваши мышцы или суставы могут быть повреждены.
Некоторые осложнения из-за серьезного синяка или другой травмы могут потребовать не только домашнего лечения. Они требуют ухода вашего врача и могут включать в себя:
Немедленно обратитесь к врачу, если у вас возникнут какие-либо из следующих симптомов:
- онемение или потеря чувствительности в заднице или в одной или обеих ногах
- частичная или полная потеря способности к двигать бедрами или ногами
- неспособность нести вес на ногах
- сильная или острая боль в заднице, бедрах или ногах, независимо от того, двигаетесь вы или нет
- сильное наружное кровотечение
- боль в животе или дискомфорт, особенно если оно сопровождается тошнотой или рвотой
- – пурпурным пятном крови, или пурпурой, которая появляется без травм
Следуйте инструкциям вашего врача о возвращении к занятиям спортом или другим физическим нагрузкам после сильного ушиба или травмы приклада.Слишком быстрое возобновление действия может привести к дальнейшим травмам, особенно если мышцы или другие ткани не полностью зажили.
Примите некоторые из следующих мер для предотвращения ушибов и других травм приклада:
- Защитите себя. Носите защитную прокладку или другое защитное снаряжение, когда вы занимаетесь спортом или другими видами деятельности, которые могут сбить вас с ног.
- Будьте осторожны, когда играете. Не делайте каких-либо смелых или рискованных действий во время игры или во время активности, если нет ничего, что могло бы помешать вашему падению, например, наступление на землю.
Синяки при заднице, как правило, не являются серьезным вопросом. Небольшие мелкие синяки должны исчезнуть самостоятельно через несколько дней, а более крупные синяки могут занять более пары недель, чтобы полностью зажить.
Обратитесь к врачу как можно скорее, если вы заметите какие-либо ненормальные симптомы, такие как онемение, покалывание, потеря амплитуды движений или ощущений, или если симптомы не проходят самостоятельно. Ваш врач может диагностировать любую травму или основное состояние, которое может повлиять на ваш синяк.
Почему, что делать и профилактика
После того, как у вас взята кровь, вполне нормально иметь небольшой синяк. Синяк обычно появляется из-за того, что мелкие кровеносные сосуды случайно повреждаются, когда ваш врач вводит иглу. Синяк может также образоваться, если после удаления иглы не было приложено достаточное давление.
Синяки после взятия крови, как правило, безвредны и не требуют лечения. Но если ваши синяки большие или сопровождаются кровотечением в другом месте, это может быть признаком более серьезного заболевания.
Синяки, также известные как экхимозы, возникают, когда повреждены капилляры, расположенные под кожей, что приводит к кровотечению под кожей. Сам синяк – это изменение цвета крови, попавшей под поверхность кожи.
Повреждение кровеносных сосудов
Во время взятия крови врач, специально обученный для сбора крови – скорее всего, флеботомист или медсестра, вводит иглу в вену, обычно на внутренней стороне локтя или запястья.
Когда игла вставлена, она может повредить несколько капилляров, что приведет к образованию синяка.Это не обязательно вина человека, который берет кровь, так как не всегда возможно увидеть эти маленькие кровеносные сосуды.
Также возможно, что игла должна быть перемещена после первоначального размещения. Человек, забирающий кровь, может также вставить иглу слишком далеко за пределы вены.
Маленькие и труднодоступные вены
Если у человека, забирающего кровь, есть какие-либо трудности с обнаружением вены – например, если ваша рука распухла или ваши вены менее заметны – это повышает вероятность повреждения кровеносных сосудов. ,Это можно назвать «трудной палкой».
Человек, который берет кровь, обычно тратит время, чтобы найти лучшую вену, но иногда они не достигают успеха с первой попытки.
Недостаточное давление после
Еще одна причина, по которой может образоваться синяк, заключается в том, что человек, забирающий кровь, не оказывает достаточного давления на место прокола после удаления иглы. В этом случае больше шансов, что кровь попадет в окружающие ткани.
Другие причины кровоподтеков после взятия крови
Вы можете быть более склонными к кровоподтекам во время или после взятия крови, если вы:
- принимаете лекарства, называемые антикоагулянтами, которые снижают свертываемость крови, такие как аспирин, варфарин (кумадин) и клопидогрел (Plavix)
- принимают нестероидные противовоспалительные препараты (НПВП), такие как ибупрофен (Advil, Motrin) или напроксен (Aleve), для облегчения боли
- принимают травы и добавки, такие как рыбий жир, имбирь или чеснок, которые может также снизить способность вашего организма к сгустку У
- имеется другое заболевание, при котором у вас легко возникают синяки, включая синдром Кушинга, заболевание почек или печени, гемофилию, болезнь фон Виллебранда или тромбоцитопению
Пожилые люди также могут легче ушибать, как их кожа тоньше и содержит меньше жира, чтобы защитить кровеносные сосуды от травм.
Если синяк образуется после взятия крови, это обычно не повод для беспокойства. Однако, если вы заметите синяки на других частях вашего тела или у вас очень большой синяк, у вас может быть другое состояние, которое может объяснить синяки.
Вы не всегда можете избежать кровоподтеков после взятия крови. У некоторых людей синяки просто легче, чем у других.
Если у вас запланирована сдача крови, есть несколько шагов, которые вы можете предпринять, чтобы предотвратить ушиб:
- Не принимайте ничего, что может вызвать истончение крови, за несколько дней до встречи и через 24 часа после взятия крови в том числе внебиржевые НПВП.
- Не переносите тяжелые предметы, в том числе сумочку, используйте эту руку в течение нескольких часов после взятия крови, поскольку подъем тяжелых предметов может оказать давление на место иглы и сместить сгусток крови.
- Носите топ с свободными рукавами во время отбора крови.
- Сильно надавите, как только игла извлечена, и держите повязку в течение нескольких часов после взятия крови.
- Если вы заметили образование синяка, примените холодный компресс к области инъекции и поднимите руку, чтобы ускорить процесс заживления.
Вы должны сообщить своему врачу и лицу, берущему кровь, если у вас часто возникают кровоподтеки от взятия крови. Не забудьте также сообщить им, если у вас есть какие-либо медицинские условия или вы принимаете какие-либо лекарства, которые, как известно, вызывают проблемы со свертыванием.
иглы-бабочки для забора крови
Если вы заметили, что человеку, забирающему кровь, трудно найти хорошую вену для взятия крови, вы можете запросить использование иглы другого типа, называемой иглой-бабочкой, также известной как крылатый инфузионный набор или набор вен на голове.
Иглы-бабочки часто используются для забора крови у младенцев, детей и пожилых людей. Игла-бабочка требует меньшего угла и более короткой длины, что облегчает ее размещение в маленьких или хрупких венах. Это уменьшает вероятность того, что вы будете кровоточить и ушибаться после взятия крови.
Важно знать, однако, что медицинским работникам, которые берут кровь, рекомендуется использовать традиционные методы перед использованием игл бабочки из-за риска свертывания.
Если вы попросите иглу-бабочку, есть вероятность, что ваш запрос может быть не удовлетворен.Для взятия крови с помощью иглы-бабочки может потребоваться больше времени, поскольку она меньше или тоньше, чем стандартная игла.
Если ушиб большой или вы замечаете, что у вас легко возникают ушибы, это может указывать на основное состояние, такое как проблема со свертыванием крови или заболевание крови. Помимо кровоподтеков после взятия крови, вам следует обратиться к врачу, если у вас:
- часто возникают большие синяки, которые невозможно объяснить
- имеют в анамнезе значительное кровотечение, например во время операции
- внезапно начинают синяки после вас начать новое лекарство
- имеют семейную историю кровоподтеков или эпизодов кровотечения
- испытывают необычные кровотечения в других местах, таких как ваш нос, десны, моча или стул
- имеют сильную боль, воспаление или отек в месте В результате взятия крови
- на месте взятия крови образуется комок
Синяки после взятия крови довольно распространены и исчезают сами по себе, когда организм реабсорбирует кровь.Синяк вызван повреждением нескольких мелких кровеносных сосудов во время процесса взятия крови, и, как правило, это не вина вашего врача.
Синяк может изменить цвет от темно-сине-фиолетового до зеленого, а затем от коричневого до светло-желтого в течение недели или двух, прежде чем он полностью исчезнет.
Боль в груди может вызывать тревогу, но чаще всего в этом нет ничего серьезного. Многие люди с болью в груди описывают чувство, будто их грудь ушиблена. Грудина чаще называется грудиной.
Хотя у вас может быть синяк на грудине, эта боль, скорее всего, вызвана костохондритом. Это воспаление хряща, который соединяет ваши ребра с грудиной. Узнайте о других возможных причинах боли в грудине.
Однако, если вы недавно попали в аварию или получили удар в грудь, у вас может быть ушиб грудины. Продолжайте читать, чтобы узнать больше о признаках, чтобы высматривать и варианты лечения.
Основным симптомом ушиба грудины является сильная боль, которая часто усиливается, когда вы дышите, кашляете или поворачиваете туловище.
Другие симптомы ушиба грудины включают в себя:
- изменение цвета кожи груди
- нежность
- отек
- жесткость
Ушиб грудины почти всегда является результатом травматического удара по области груди или грудины.Это часто вызвано автомобильными авариями. Удар грудью о руль или удары ремнем безопасности могут привести к ушибу грудины. Спортивные травмы, особенно в результате сильных контактных видов спорта, также могут привести к ушибу грудины. В редких случаях особенно сильный кашель может повредить и грудину.
Ваш врач может определить, есть ли у вас ушиб грудины, пройдя медицинский осмотр. Они проверят наличие признаков синяков, таких как отек или изменение цвета. Вам также может понадобиться рентген грудной клетки, чтобы убедиться, что у вас нет перелома грудины.Синяки на ваших костях не будут видны на рентгеновских снимках, поэтому они также могут помочь подтвердить ваш диагноз.
Лечение синяка на груди часто включает в себя ожидание его заживления самостоятельно, что обычно занимает от двух до четырех недель, хотя время заживления варьируется в зависимости от того, насколько серьезен синяк.
Во время заживления грудины вы можете сделать несколько вещей, чтобы ускорить процесс и уменьшить боль, в том числе:
В некоторых случаях синякоподобные боли в груди могут быть признаком более серьезного заболевания.Обратитесь за неотложной помощью, если боль в груди сопровождается одним из следующих действий:
Кроме того, обратитесь в отделение неотложной помощи, если вы попали в автомобильную аварию на высокой скорости. Переломы грудины в результате этих несчастных случаев часто связаны с другими травмами, которые должны быть оценены лечащим врачом.
Хотя ушиб грудины может быть серьезным, потому что он так близок вашему сердцу, он обычно заживает сам по себе в течение нескольких недель. Пока вы лечитесь, старайтесь избегать как можно большего количества тяжелой работы.Если вы начинаете замечать другие симптомы, такие как боль в челюсти или головокружение, немедленно свяжитесь с врачом.
При переломе руки: симптомы, лечение, сколько носить гипс, что делать если болит рука
У меня как у врача травматолога часто спрашивают, насколько опасна травма руки, как понять, сломана рука или нет и что нужно делать при переломе руки? Сколько срастается перелом и каковы его основные симптомы — поэтому я предлагаю во всём этом разобраться по порядку. И постараюсь подробно описать об этом и всём остальном, что знать полезно и важно.
Перелом руки ‒ особо неприятная травма, из-за которой значительно нарушается привычный для нас бытовой и рабочий комфорт. Если не заниматься наивным и опасным самолечением, а сразу обратиться за помощью к медикам, травма заживёт достаточно быстро и скоро забудется. Но если перелом нестабильного типа, или произошли разрывы связок и нервов, на восстановление уйдёт достаточно времени, и важно избежать тяжёлых последствий.
Строение верхней конечности
Рука состоит из отделов:
Плечевой пояс ‒ участок прикрепления руки к грудной клетке. Благодаря этой зоне нижерасположенные сегменты руки плотно совмещаются с туловищем.
Плечо ‒ зона, расположенная между сочленением локтя с плечом. Плечевая кость выступает основой с крупными пучками мышц.
Предплечье ‒ участок руки между лучезапястным и локтевым сочленениями. Сюда входят лучевая и локтевая кости с многими мышцами, регулирующими движения кистью.
Кисть ‒ маленький, но сложный отдел, куда входят: запястье, пястье и пальцевые фаланги. Запястье включает 8 костей, расположенных в 2 ряда, которые образуют лучезапястный сустав. Это полулунная, ладьевидная, гороховидная и трёхгранная кости в верхнем отделе. А в нижнем располагаются: трапециевидная, головчатая, трапеция и крючковидная кости. Все кости между собой скрепляются прочными связками.


Кости пястья ‒ это своеобразная опора для пальцев из пяти коротких трубчатых косточек. Кости пальцев называются фалангами. Все пальцы, кроме большого, состоят из проксимальной, средней и дистальной фаланг. Но в большом пальце отсутствует средняя.
Полноценные движения нашим рукам обеспечивают суставы, которые к тому же соединяют все кости конечности. Самые крупные суставы руки ‒ это плечевой, локтевой и лучезапястный. Самые мелкие ‒ это суставы кисти, которых по количеству значительно больше: среднезапястный, запястно-пястные, пястно-фаланговые и межфаланговые суставы.
Максимальную амплитуду точных движений кистью обеспечивают пястно-фаланговые и межфаланговые суставы. Все остальные ‒ только дополнение общей подвижности.
Лишние движения суставов пресекают связки и сухожилия из соединительной ткани. К тому же они прочно фиксируют все костные элементы. В руке их большое количество, и каждая группа выполняет определённую роль.
Плечевой пояс вмещает такой набор связок:
- верхнюю, среднюю и нижнюю суставно-плечевую;
- клювовидно-ключичную;
- акромиально-ключичную;
- клювовидно-акромиальную.
На участке локтевого сустава находятся четыре коллатеральные связки: передняя и задняя, лучевая и локтевая. К связкам лучезапястного сустава относятся: боковая локтевая и лучевая, ладонная и тыльная лучезапястная, а также группа межзапястных связок.
Удерживатель сгибателей ‒ важная связка, закрывающая запястный канал, через который проходят ключевые сосуды и нервные окончания. А кости кисти прочно фиксируют коллатеральные, межкостные, ладонные и тыльные связки.
Подвижность в любом участке руки и возможность выдерживать интенсивную физическую нагрузку нам обеспечивает большое количество мышц.
Причины перелома
Как и в случае с любым другим переломом, причиной этому служат всевозможные травмы или прогрессирующие заболевания, которые нарушают структуру костей. В частности, сломать руку можно при таких обстоятельствах:
- в ходе разноплановых спортивных занятий;
- после неудачного падения на выпрямленную руку;
- в ситуации производственной травмы;
- рука подверглась сдавлению или удару тяжёлым предметом;
- в случае ДТП;
- произошла чрезмерная нагрузка на руку при хронической патологии костей.
А гипокальциемия и возраст человека старше 60 лет ‒ два немаловажных фактора, провоцирующие перелом даже без какой-то значительной травмы.
Виды переломов руки
Разлом кости всегда рассматривается как серьёзная травма и требует немедленного вмешательства. Чтобы сократить до минимума риски тяжёлых последствий и подобрать максимально адекватную терапию, важно назначить лечение, эффективное для конкретного вида того или иного повреждения кости. В связи с этим существует общепринятая классификация.
По направлению линии слома:
- продольные ‒ линия излома проходит вдоль оси поломанной кости;
- косые ‒ образуется угол между линией слома и осью кости;
- поперечные ‒ слом расположен перпендикулярно оси;
- винтообразные ‒ костные фрагменты находятся на одной линии, но развёрнуты по оси.
Согласно наличию либо отсутствию смещений:
- без смещения;
- с первичным смещением;
- смещение нарушает положение соседних костей (вторичное).
Среди видов переломов руки дополнительно выделяют стабильные и нестабильные. Под стабильным обычно подразумевается поперечный разлом, когда фрагменты надёжно удерживаются в правильном положении. К нестабильным относят переломы винтообразные и косые, если в силу мышечных сокращений происходит вторичное смещение.
И отдельная классификация существует в зависимости от локализации травмы.
Переломы плеча
Среди всех переломов этого сегмента руки чаще всего происходят повреждения хирургической шейки. От травмы страдают в первую очередь возрастные пациенты после 60 лет. Травма случается в результате падения на выпрямленную конечность.


В большинстве случаев терапия консервативная. Проводится закрытая репозиция с наложением повязки по Турнеру, повязки Дезо либо применяется отводящая шина. Однако более молодым пострадавшим назначают остеосинтез спицами или пластинами, если перелом нестабильный и нерепонируемый.
У молодёжи и лиц среднего возраста часто диагностируют переломы диафиза. Иногда попутно повреждается и лучевой нерв. В зоне его иннервации отмечается нарушенная чувствительность и значительное ограничение подвижности.
Лечение перелома руки в этом сегменте бывает как медикаментозным, так и оперативным. При этом операция становится обязательной, если с помощью скелетного вытяжения отломки не сопоставляются, существует риск повреждения нервов или у пациента это застарелая травма. Проводят остеосинтез внутрикостным гвоздём или пластиной. В других случаях операция ‒ это единственный выход избежать посттравматическую контрактуру.
Среди переломов плеча встречаются мыщелковые повреждения (внутрисуставные) и надмыщелковые (внесуставные). Все эти травмы локализованы в нижнем конце плечевой кости. Подобные повреждения происходят в результате падения на отведённую руку или на локоть.
Если такой перелом со смещением, пациент нуждается в остеосинтезе пластиной, болтами, спицами или винтом. А при внутрисуставной разновидности в послеоперационный период физиотерапия исключена.
Переломы предплечья
Для повреждений предплечья характерны повреждения сразу двух костей. Локтевая или лучевая поодиночке ломаются значительно реже. Первопричиной для травмы обычно служит сильный удар по предплечью, ДТП или падение с высоты.


Во время диагностики важно исключить или подтвердить травму диафиза со смещением локтевой кости в лучезапястном суставе или перелом диафиза в сочетании с подвывихом или вывихом в локте головки луча (повреждения Галеацци и Монтеджи). Если разлом не двойной. Для этого пострадавший проходит рентген локтевого сустава и костей предплечья.
Диафизарный перелом со смещением предполагает остеосинтез пластиной или штифтом. Для повреждений Галеацци и Монтеджи достаточно закрытой репозиции и иммобилизации гипсом. Однако в случае серьёзных затруднений с вправлением при нестабильных переломах всё же назначается операция.
Переломы костей кисти
Распространённая травма в результате удара по кисти или падения. Сломанная ладьевидная кость отличается немалым количеством осложнений. Нередко после перелома констатируется ложный сустав, образование кисты и аномально медленные процессы сращения. В этом случае проводят открытый остеосинтез, артродез кистевого сустава или извлекают отломки, которые лишены естественного питания. Что касается переломов других костей в этом сегменте, они обычно срастаются без серьёзных последствий.


В немалой степени частое явление ‒ перелом пальцев. Они бывают как открытыми, так и закрытыми, внутрисуставными и внесуставными, поперечными, косыми и винтообразными. Лечение зачастую консервативное. Фиксации спицей проводятся достаточно редко, если невозможно удержать и сопоставить отломки фаланги.
Не менее часто происходят переломы пястных костей. Как правило, наблюдается значительная деформация и патологическая подвижность. Такие переломы встречаются одиночные и множественные, открытые и закрытые. Терапия предполагает обычную закрытую репозицию и фиксацию гипсом. Если перелом нестабильный, применяют закрытую фиксацию спицами либо открытый остеосинтез.
Симптомы перелома
При закрытом переломе без каких-то очевидных внешних симптомов (например, рваная рана с торчащими отломками) отличить перелом от трещины или ушиба можно по его специфическим признакам. Но, учитывая, какого характера произошёл перелом и какая часть руки оказалась повреждена, эти симптомы будут соответствовать конкретной специфике травмы.
Как выглядит сломанная рука?
- При закрытом переломе со смещением в месте травмы сломанная рука выглядит деформированной, а её положение становится вынужденным и неестественным.
- Возможность движения повреждённой рукой очень ограничена.
- В некоторых случаях происходит повышение температуры тела.
- В процессе осмотра при пальпации нередко прослушивается похрустывание ‒ крепитация.
- В зависимости от того, какая часть конечности сломана, наблюдается патологическая подвижность в суставах: в лучезапястном, плечевом или локтевом.
- Если пострадали нервные окончания, в месте перелома существенно снижается чувствительность.
Но два самых ярких признака того, что кость всё-таки сломана ‒ это ощущение онемения в травмированной конечности, её отёчность и сильная боль.
Онемение повреждённой руки
Этот симптом при переломе руки характерен для сложного повреждения с разрывом большой магистральной артерии. В руке сразу же нарушается кровообращение, и она холодеет, что иногда говорит о тромбозе из-за повреждённой артерии. Состояние нередко рассматривается как реальная угроза не только для пострадавшей руки, но и в целом для жизни.
Болезненность и отёчность руки после перелома
Если полностью или частично кость руки всё-таки сломана, спустя несколько первых часов в месте перелома всегда возникает отёк с гематомой. Их размеры бывают различными, но чем ближе повреждение к локтю или кисти, тем они больше. Отёчность в этом случае выступает ответной воспалительной реакцией.


Плазма выходит из сосудов и пропитывает собой межтканевое пространство. А появление гематомы обусловлено неизбежными разрывами кровеносных сосудов и истечением крови в ближайшие мягкие ткани.
Боль отличается своей интенсивностью, и особенно при попытках подвигать пострадавшей рукой. Иррадиирует в близко расположенные участки. По характеру может быть разной: от ноющей или пульсирующей до прострельного типа. Это основное, что стоит знать о признаках перелома руки.
Диагностика
В то время как открытый перелом руки ни у кого не вызывает сомнений, повреждение кости закрытого типа часто похоже на вывихи, сильный ушиб или максимум ‒ трещину. Как определить перелом руки в этом случае? Прояснить ситуацию поможет обычный рентген в двух проекциях.
В ситуации сложных смещений или при значительном повреждении нервов дополнительно понадобится обследование с помощью компьютерной томографии. И только после её результатов специалисту будет однозначно понятно, как лечить перелом руки в этом конкретном случае.
Как оказать первую помощь
Что делать, если рука пострадавшего всё-таки сломана? Независимо от характера травмы человеку всегда следует оказать грамотную первую помощь.
При открытом переломе, в первую очередь, крайне важно купировать кровотечение и провести дезинфекцию окружающих тканей. Если кровь идёт интенсивно и яркого алого цвета, это последствие разрыва артерии. В этом случае срочно понадобится жгут из любого подручного материала (полоска ткани, шарф и т. п.), который необходимо наложить выше повреждённого места. После этого рану необходимо хорошо обработать. Для этого её важно сначала промыть перекисью, а затем йодом или зелёнкой обработать края. Это во многом сокращает риск заражения.
Сломанную руку следует надёжно зафиксировать и обездвижить. С этой целью из любых доступных материалов сделайте шину, предварительно обмотав её бинтом или тканью. Плотно прикрепите эту шину к пострадавшей руке. Это снижает болезненность и предупреждает вторичные смещения отломков. Зафиксированную руку нужно подвесить на бинт или шарф.
При сильной боли подойдёт любой анальгетик из домашней аптечки или хорошо знакомый противовоспалительный препарат быстрого и общего действия.
Важно: Если из раны плавно вытекает кровь тёмного бурого цвета, это венозное кровотечение. В этой ситуации после обработки закройте рану стерильным бинтом или ватой, а сверху наложите тугую повязку.
Доврачебная помощь при закрытых переломах руки аналогично заключается в обязательной иммобилизации. К тому же с руки стоит снять все украшения (кольца, браслеты, часы), если сломана кисть. В противном случае при сильной отёчности может развиться некроз мягких тканей. К повреждённому месту на 15 минут можно приложить холодный компресс.
Важно: Независимо от характера перелома пострадавшему важно обратиться к медикам в самые сжатые сроки после случившейся травмы.
Лечение
Консервативная терапия или хирургическое вмешательство как оптимальный вариант выбираются согласно характеру травмы руки.
Закрытые и неосложнённые переломы руки без смещения в большинстве случаев лечатся надёжной иммобилизацией с помощью гипса. Гипсовую повязку накладывают непосредственно на повреждённый участок и два ближайших сустава.
Если же отломки сместились, после предварительной анестезии вручную проводят их репозицию, после чего руку фиксируют гипсом. Но иногда операция требуется и в этом случае, если устранить смещение другим путём невозможно. Отломки скрепляют при помощи титановых пластин и винтов.
Лечение открытых переломов происходит исключительно хирургическим образом. Специалисты в зависимости от ситуации применяют один из нескольких методов: остеосинтез с фиксацией спицами, штифтами или пластинами, либо установка чрескостного аппарата Илизарова. После операции в гипсовой повязке нет никакой необходимости.
Но ни консервативная терапия, ни хирургическое лечение не обходятся без назначения серии лекарственных препаратов. Для скорейшего заживления перелома пациенту назначают:
- болеутоляющие ‒ Нимесулид, Кеторол, Седальгин НЕО;
- препараты с большим содержанием кальция ‒ Кальцемин, Кальция глюконат и др.;
- противовоспалительные и противоотёчные препараты ‒ Нурофен, Ибупрофен;
- иммуностимуляторы ‒ Тималин, Пирогенал и т. п.;
- после операции ‒ антибиотики.
Кроме таблеток в лечении после перелома руки широко используют мази и гели наружного применения: Фастум гель, Кетопрофен, Троксевазин, Гепариновую мазь и Траумель С. Мази обладают разогревающим эффектом, активизируют микроциркуляцию крови и помогают восстановить нарушенные функции конечности в более быстрые сроки.
Реабилитация после перелома руки
Реабилитация после перелома руки включает ЛФК, физиопроцедуры, лечебные виды массажа и посильный физический труд. Такой комплексный подход, поможет разработать руку и избежать многих не желательных последствий.
Массаж
Лечебный массаж ‒ немаловажный этап в течение восстановительного периода. Массирование мышц в зоне перелома допускается только после сформированной костной мозоли. А до этого времени осторожно массировать можно здоровые сегменты конечности.


Массаж выполняют не только ладонями и пучками пальцев, но и специальными каточками, массажёрами и аппликаторами. Чтобы усилить лечебный эффект, полезно использовать пихтовое масло, смешанное с разогревающей мазью или кремом. До снятия гипса на повреждённый участок воздействуют через специально проделанные в лангете отверстия. В результате поломанная рука не страдает от кислородного голодания, а отёк и гематома быстрее рассасываются.
После освобождения от гипса начинаются более активные массажные движения. Сеанс начинают с продольных и поперечных поглаживаний, после чего воздействуют растираниями. Следующим этапом идёт разминание пальцев, и в заключительной стадии руку массируют активными движениями с вибрацией.
Физиопроцедуры
В определённых ситуациях уже через 48 часов после травмы можно применить:
- интерференционные токи, чтобы снять отёчность и сильную боль;
- УФ-облучение здоровой конечности, благодаря чему в пострадавшей руке симметрично улучшается циркуляция крови.
После снятия гипса, учитывая сложность и вид перелома, назначают:
- электрофорез с новокаином;
- лазеротерапию;
- магнитотерапию;
- УВЧ.
На финальном этапе реабилитации для пострадавшей руки дополнительно будут полезны парафиновые или грязевые аппликации, а также солевые и хвойные ванны.
Фиксаторы
Сразу после подтверждённого перелома руку иммобилизуют наложением гипса. Но с момента образования костной мозоли гипс можно уже заменить одним из подходящих эластичных фиксаторов. Их легко приобрести в аптеках или специализированных магазинах медтехники. Это ортезы и бандажи из прочного материала с дышащими свойствами ткани.
ЛФК
Упражнения подбирают, исходя из того, какой сустав при переломе руки пострадал больше всего. Нагрузка увеличивается постепенно, упражнения выстраиваются от простых к более сложным.
Примерный набор упражнений:
- поднять и опустить плечи;
- сжать пальцы в «замочек»;
- поднять и опустить предплечья;
- вращать расслабленной кистью;
- вращать согнутыми руками в локтях и делать аналогичные движения плечами;
- хлопать впереди и за спиной;
- сжимать и разжимать кисти в воде;
- растягивать пальцы руки;
- поднимать руки перед собой, в стороны и над головой;
- доставать из воды со дна тазика или ванны мелкие предметы.
К каждому из упражнений желательно возвращаться в течение дня не менее двух подходов и повторять их как минимум 10 раз. Таким образом, утраченная подвижность вернётся к руке намного быстрее.
Осложнения и возможные последствия
Иногда даже квалифицированная медицинская помощь не избавляет от отдалённых вторичных последствий. Большое значение имеет возраст пациента, состояние его организма и наличие серьёзных хронических заболеваний.


В качестве самых распространённых последствий известны такие:
- Искривление руки и в дальнейшем ‒ её неполноценные возможности. Проблема развивается в результате неправильно сросшейся кости. При этом пострадавшего мучают систематические боли в близлежащих суставах и непосредственно в кости. Если перелом диафизарного типа, ситуацию исправит операция по репозиции. Прогноз в этом случае чаще всего благоприятный: в руке полностью восстанавливаются утраченные функции.
- Гнойные воспаления в случае инфицирования раны.
- Нарушения иннервации разной степени тяжести в месте перелома.
- Загнивание мягких тканей и кости руки в зоне установленной металлоконструкции.
- Онемение в повреждённой руке. Проблема возникает в результате сосудистых нарушений после продолжительного ношения гипса.
- Образование ложного сустава. Осложнение возникает, когда между разломанными фрагментами кости присутствует большое пространство, и отломки не были сопоставлены. В итоге разрастаются плотные образования из соединительной ткани, которые и образуют ложный сустав. Кость на этом участке остаётся подвижной, и функциональность руки существенно ухудшается.
- Укорочение конечности после открытого перелома и неправильно сросшихся смещённых фрагментов.
- Синдром жировой эмболии. Тяжёлое и часто опасное для жизни состояние. Такая патология развивается особенно часто, если в момент перелома руки пострадавший испытал травматический шок. Осложнение манифестирует с изменений реологических свойств крови и расстройства кровообращения.
Сроки лечения и прогноз
Любого пациента всегда интересует, сколько заживает перелом руки. Но этот период напрямую зависит от того, какой был сломан сегмент, и общей степени тяжести этого повреждения. Продолжительность лечения для восстановления той или иной зоны конечности всегда отличается.
Например, лечение перелома шейки плеча может растянуться на срок до 3 месяцев. В это же время сломанная плечевая кость полностью срастается дольше: в течение 4 месяцев. Для заживления кости предплечья понадобится от 2 до 2,5 месяцев, а после перелома лучевой кости на реабилитацию уходит 1,5 — 2 месяца. Терапия перелома руки в области кисти требует также 2 месяца, а сломанная ладьевидная кость срастается иногда до полугода.
Но при открытых переломах продолжительность лечения затягивается. Если развился сепсис или от разрывов пострадали нервные окончания, срок полного выздоровления может достигать года и больше.
Боль беспокоит всё меньше по мере того, как кость зарастает. При соблюдении всех назначений лечащего травматолога и приёме курсов витаминов с кальцием и минералами большая часть переломов рук проходит легко. Самое важное – обратиться в ближайший травмпункт сразу же после полученной травмы руки.
Травматизация костей руки – одна из самых частых проблем при обращении в травмпункты. Это связано с тем, верхний пояс конечностей мобилен и участвует в большинстве выполняемых человеком действий. Переломы руки со смещением являются более серьезной травмой в отличие от простых. Это связано с образованием отломков кости, которые при смещении повреждают мягкие ткани, мышцы, близко проходящие нервы и крупные сосуды. Последствия становятся глубже и требуют длительной реабилитации. Подробнее о переломах руки со смещением (какие они бывают, тактики лечения, экстренная помощь пострадавшему и методы реабилитации) далее в представленной статье.

Содержание статьи:
Немного об анатомии
Анатомическое строение костного скелета руки разнообразно. Поэтому и полученные травмы с нарушением его целостности могут иметь разный характер. Необходимо иметь представление о строении конечности, чтобы понять специфику ее переломов. Руки могут двигаться в разных траекториях, они очень гибки и подвижны за счет большого количество суставных соединений между условно выделенными отделами:
- Плечевой пояс. Этот отдел включает парные кости – лопатки и ключицы. Они являются переходным местом от туловища к конечностям. Это не все их функции. С их помощью человек может совершать вращательные движения в плечевом суставе, поднимать руки в разных проекциях.
- Плечо. Включает в себя непосредственно место крепления плечевой кости к лопатке с помощью акромиального отростка (который считается составной частью плеча). А также крупный сустав, соединяющий плечевой пояс и плечо.
- Предплечье. Этот отдел представлен основными двумя костями – лучевая и локтевая. Также соединяется локтевым суставом с плечевой костью. Они непарные, но находятся рядом друг с другом. В месте локтевого сустава их эпифизы соединены, чтобы образовать прочный контакт с плечом. Участвуют в организации вращательных движений, помогают сохранять мобильность и функциональность руки в целом.
- Кисть. Сложное и удивительное образование. Пять пальцев, каждый из которых образован тремя фалангами. Связь между кистью и предплечьем обеспечена с помощью множества связок (лучевая коллатеральная, гороховидно – пятнистая, полулунная и т.д.). В основании кисти лежит сложное образование из восьми костей, с помощью которых сохраняется вращательная способность.
Интересный факт! Природа защитила столь важный инструмент для человека, как руки. Она поместила мышечные и сухожильные структуры в специальную защитную «пленку» (фасции). С их помощью элементы руки стали более защищенными от механических воздействий.
Классификация
Есть общие основания для классификации всех переломов костей. Сюда относят открытые и закрытые. К слову, перелом руки со смещением чаще всего сопровождается нарушением целостности кожных покровов. Поэтому, открытые травмы более характеры для него. Также существуют внутрисуставные переломы. Они характеризуют повреждением кости руки в области суставной сумки. Сложность заключается в высокой вероятности появления осложнений в виде заполнения суставной полости кровью. Последствия нарушают функциональность суставов, что далее скажется на функции руки в целом.
Узкая классификация возникла на основе внешней характеристики перелома со смещением, типа и расположения травмы. Итак, сюда включены:
- Неполный. Характеризуется частичным переломом кости с образованием отломком, со сохранением целостности отдельного участка.
- Клинообразный. Характеризуется образованием крупного отломка кости в результате двойного перелома одной кости.
- Мультифрагментарный. Сложный, с множественным образованием отломков разной величины. Нередко является совокупной характеристикой клинообразного перелома.
- Торзионный. Основание для классификации, основанное на способе механического воздействия. Один фрагмент кости удерживается при помощи одного механического воздействия, а противоположный фрагмент выкручивается и подвергается травме с помощью другого.
- Винтообразный. Характеризуется косой, перекручивающейся линией перелома.
- Компрессионный. Еще один вид в зависимости от механического воздействия. Такие переломы руки образуются от сильного давления, оказанного на кость, под которым она не может сохранять целостности.
- Продольный. Проходит вдоль оси кости и характеризуется удлиненностью, но более простой схемой лечения. Чаще всего является закрытым переломом.
- Поперечный. Проходит перпендикулярно по отношению к оси.
Интересный факт! Рука является важным вербальным элементом. При помощи жестикуляции человек способен вербализировать свои эмоции, чувства и показать намерения.

Диагностика
Когда к врачу поступает пациент с подозрением на перелом, тот в первую очередь проводит визуальный осмотр и пальпирует поврежденную область. Перелом руки со смещением отломков нередко проявляется уже на этом этапе диагностики, так как осколки проникают в мягкие ткани и прощупываются. После обязательно назначается рентгенография в разных проекциях. Эта мера дает полное понимание о картине перелома, позволяет разработать стратегию лечения и дальнейшей реабилитации. Помимо этих мер, возможно использование дополнительного диагностического инструментария:
- Общие анализы. Они позволяют оценить текущее состояние пациента и помогают дать прогнозы на процесс сращения кости.
- Методы визуализации – КТ (компьютерная томография) или МРТ (магнитно – резонансная томография). Применяются при возникновении осложнений со стороны других систем органов (нервная, кровеносная, мышечные группы и т.д.)
- Пункция. Используется для диагностирования внутрисуставных переломов. Определяет наличие крови и необходимость ее извлечения и остановки кровотечения.

Первая медицинская помощь
Правильно оказанная первая помощь позволит ускорить процесс срастания и устранит риск негативных последствий. Соблюдение алгоритма в правильной последовательности поможет уменьшить страдания больного. Каков этот алгоритм:
- Анестезирование. Сильная боль- первый симптом полученной травмы. Чтобы его убрать, необходимо дать больному анестетик. Это может быть любой обезболивающий препарат, который есть под рукой. Стоит дать его согласно дозировке, не превышая ее. Лучше, если есть возможность ввести препарат внутримышечно. Это ускорит действие лекарства.
- Иммобилизация. Необходимо наложить шину из подручных материалов или хотя бы наложить фиксирующую повязку. Самым простым вариантом считается косыночная повязка, для которой понадобятся лишь ткань, чья ширина соответствует длине предплечья. Если перелом локализуется в кисти, то необходимо зафиксировать все ее элементы так, чтобы невозможно было осуществить какие – либо действия.
- Обеспечение покоя. После проведенных мер в случае закрытого перелома, стоит дать отдохнуть пострадавшему до приезда скорой помощи.
- Дезинфицирование. Открытый перелом необходимо продезинфицировать. Для этого подойдут йод, зеленка, перекись водорода, хлоргексидина биглюконат, спирт.
- Наложение жгута. Если кровотечение интенсивное, то нужно наложить жгут выше источника крови на 10-15 см.
Важно! При оказании неотложной помощи не пытайтесь сместить отломки, если те прощупываются под кожей или видны при открытой ране. Это может вызвать повреждение сопутствующих структур и вызвать дополнительные последствия для пострадавшего. Докторам будет сложнее исправить последствия и вылечить сломанную руку.

Лечение
В зависимости от тяжести травмы избирается тактика лечения, и выдвигаются предполагаемые сроки срастания костей. Справедливо отметить, что при лечении смещенных переломов чаще всего выбирается оперативны метод, чтобы восстановление кости прошло благополучно, без патологических процессов.
Консервативное
Включает ношение фиксирующих предметов, обеспечивающих иммобилизацию конечности. К таким предметам относят:
- Гипс. Самый известный и не менее эффективный среди других вариантов метод. Заключается в накладывании на поврежденный участок бинтов, пропитанных гипсом для фиксации руки. Срок ношения гипса находится в пределах 6 недель.
- Ортез. Современный метод фиксации, который индивидуально подбирается для пациента. Изготавливается из медицинского пластика и применяется для лечения переломов кисти.
- Лангетка. Для переломов со смещением используется в качестве временного варианта, пока не появится возможность поставить полноценный фиксатор.
- Бандаж. Используется для лечения костей предплечья и плеча.
Фиксация не последний этап консервативного лечения. Во время ношения гипса или другого фиксатора, пациенту назначается здоровая диета с повышенным содержанием продуктов, богатых витамином Д, С и кальцием. Витамин Д помогает усваиваться кальцию и укреплять костную ткань. Витами С – участник в обменных, энергетических и регенерирующих процессах. Также применяются медикаменты – противовоспалительные, обезболивающие и хондопротекторы.

Оперативное
Операции остеосинтеза проводятся при сложных травмах руки. Сюда относят:
- Множественные образования осколков.
- Переломы нескольких костей руки сразу.
- Повреждения мышц, сосудов, нервов.
Операция включает совмещением отломков и их фиксацию с помощью пластин, винтов и спиц. Так сколько срастается перелом? Сложный, со смещением восстанавливается спустя лишь полгода активного лечения и реабилитации. Степень консолидации прослеживается в динамике с помощью рентгена. Как только кость срослась, проводится повторная операция по извлечению фиксирующих инструментов из сросшейся кости.
Сколько необходимо носить гипс
Средний срок ношения варьируется от 4 до 7 недель. Этот срок определяется различными факторами:
- Сложность травмы.
- Возраст пациента.
- Сопутствующие заболевания и пр.
Реабилитация и как разработать сломанную руку
Кость срастается в течении 1- 1,5 месяцев. Последующие 4,5 – 5 месяцев посвящаются восстановлению функций руки, укреплению костей. Для этого традиционно применяются несколько методов:
- ЛФК (лечебная физкультура)
- Физиотерапия.
- Массаж.
- Правильное питание, режим дня и т.д.

Массаж
Массаж начинают уже после того, как снимут фиксацию и после частичного или полного заживления раны. Какие цели преследует выполнение массажа:
- Профилактика атрофии. За длительное пребывание в состоянии иммобилизации, снижаются силовые показатели мышц руки. Массажирование помогает вернуть прежнюю силу мышцам и постепенно вернуться в исходное состояние до травмы.
- Ускорение кровообращения. Вибрации, хлопки, щипки помогают повысить кровоток в области, подвергаемой массажному воздействию. Усиленное кровообращение способствует ускорению процессов регенерации поврежденных тканей и сокращению времени, затрачиваемого на восстановление.
- Устранение отечности. Жидкость, скапливаемая в мягких тканях в результате травмы, мешает полноценному кровотоку. Поглаживания и мягкие вибрации помогают снизить содержание лишней жидкости.
Пример техники массажа:
- Поглаживайте участки руки чуть выше и чуть ниже локализации травмы.
- После легкими похлопываниями проводите движения по направлению от плеча к кисти.
- Затем применяйте вибрации – это низкоамплитудные движения по направлению к травме.
- Завершить массаж необходимо снова поглаживаниями.
Внимание! Все техники, длительность и интенсивность определяет лечащий врач. Самодеятельность в этом вопросе может повлечь необратимые последствия.

Методы физиотерапии
Такие методы заключаются на способности костной ткани являться диэлектриком и проводить электрические импульсы. Помимо этого применяется воздействие УВЧ – терапии и магнитотерапии. Подробнее остановимся на каждом из них:
- УВЧ. Позволяет снизить боль и вывести лишнюю жидкость из окружающих мягких тканей.
- Магнитотерапия. Ускоряет обменные и регенерирующие процессы, также борется с болевым синдромом.
- Электрофорез. Проводится с местным обезболиванием для пациентом с неутихающей болью. Помогает запустить процессы регенерации.
- Ультразвук. Один из немногих методов, позволяющих улучшить состояние суставов после повреждения.
- Лазер. Применяется для стимуляции метаболических функций.

Занятия ЛФК
Правая рука является ведущей у большинства людей, поэтому восстановление мелкой моторики ее крайне необходимо для полноценного возвращения в привычную жизнь. Используются упражнения по письму, рисованию и прочим операциям с мелкими предметами, которые изготовлены в многократном увеличении. Постепенно, по мере восстановления функций правой руки, ручки и карандаши уменьшаются, а способности совершенствуются. Если сломана левая рука у левши, то аналогичные упражнения проводятся с ней.
Какие задачи выполняет ЛФК:
- Укрепление мышц. Спустя длительное обездвиживание, мышцы теряют свой объем, выносливость и силовые показатели. Упражнения ЛФК помогают постепенно вернуться к прежнему и даже лучшему состоянию.
- Восстановление моторной функции руки. Каждое упражнение основано на выполнении действий, которые помогают разработать суставы, восстановить реакцию мышц на мозговые сигналы, усовершенствовать моторные функции.
- Ускорение кровообращение. Любая активность порождает ускорение кровообращения, а то, в свою очередь, помогает сократить время реабилитации.
- Запуск метаболизма.
Возможные последствия
К сожалению, переломы костей не проходят бесследно. В некоторых случаях, отголоски травмы беспокоят человека всю жизнь. Например, при неправильной фиксации отломков, кость срастается в анатомически неправильной форме. Иногда этого не заметно внешне, а порой возникают внешние деформации в виде патологических изгибов руки ,укорочение длины конечности и т.д. В таких случаях показана операция остеотомии – кость ломают и собирают снова. Неправильное срастание не единственное возможное последствие:
- Ложная мозоль. Это явление, когда кость не восстанавливает полноценно и вместо костной ткани образуется фиброзная мозоль. Одним из симптомов такого осложнения является повышенная мобильность кости там, где ее быть не должно. Лечится только оперативно, так же с большим количеством последствий.
- Нарушение нервной проводимости. Повреждения нервов может быть необратимым. В этом случае страдают определенные функции руки, так как теряется связь с мозгом. Или теряется чувствительность отдельных участков кожи.
- Остеомиелит. Так называется воспалительный процесс, поражающий костную ткань и костный мозг. При открытых переломах со смещением особенно высок риск развития остеомиелита по причине проникновения патогенной флоры в незащищенные места.
- Кровотечение. Из – за повреждений мягких тканей осколками, вероятны травмы крупных сосудов (вен и артерий). Таки кровотечения влекут серьезные кровопотери. Это снижает защитный потенциал организма, повышает риск развития заражения и замедляет процессы регенерации. Поэтому так важно в случае кровотечения быстро его остановить, наложив жгут, и обработать открытую рану.
- Нарушения подвижности суставов. В случае внутрисуставных переломов, сильно страдают суставы. Для их подвижности необходимо выделение смазывающей жидкости. В случае травмы, ее синтез уменьшается или прекращается. Такое последствие без внимания может привести к инвалидности.
что это такое? Симптомы, диагностика, лечение
Содержание статьи
Перелом руки – нарушение целости костей при разнообразных травматизациях. Заболевание имеет неосложненное и осложненное течение, при серьезных патологиях требует хирургической коррекции. Врачи советуют не медлить с посещением травматологического пункта – неправильное сращение костей может потребовать их коррекцию в условиях хирургического отделения.

Общая информация
Нарушение целости костей при переломе руки относится к часто встречающимся явлениям, особенно в холодную пору года. Специалисты выделяют несколько вариантов травм:
По видам:
- открытая форма – в момент перелома руки происходит разрыв мягких тканей и кожи, кость видна через рану;
- закрытая – мягкие ткани остаются целыми.
По месторасположению:
- диафизарное повреждение – затрагивается середина кости;
- метафизарное – околосуставной перелом руки;
- внутрисуставное – при травме в патологию вовлекается связочный аппарат и сочленение.
По числу поражения:
- множественного типа – при повреждении обеих верхних конечностей, нескольких костей в одной из рук;
- изолированного – патология затрагивает один участок.
По наличию смещений:
- без смещения обломков относительно друг друга;
- с первичным – во время травматизации;
- со вторичным – спустя некоторое время после прошедшего перелома рук.
Недуг может характеризоваться травмами продольного, поперечного, косого, раздробленного, осколочного вида. По причинам возникновения недуг имеет травматическое и патологическое происхождение.
Симптоматика
Характерные клинические проявления перелома руки представлены:
- Выраженным болевым синдромом в момент травмы, любые движения провоцируют усиление неприятных ощущений с иррадиацией в рядом расположенные ткани или по всей верхней конечности;
- Снижением показателей температуры в кисти – состояние провоцируется при разрыве артерий и относится к опасным симптомам;
- Отечностью тканей, припухлостью в районе повреждения, местными подкожными кровоизлияниями – проявления характерны для травматизаций области запястья;
- Неестественной локализацией пораженной конечности, уменьшением ее длины, видимыми деформационными изменениями – при смещенном переломе руки;
- Снижением амплитуды движений поврежденной верхней конечностью;
- Поражением нервных волокон и уменьшением чувствительности на отдельных зонах руки;
Повышение температуры из-за перелома руки проявляется покраснением дермы. Ответом организма на возникшее шоковое состояние при повреждении крупных костей приводит к увеличению температуры.
Состояние держится несколько суток и самопроизвольно исчезает. Вышеуказанные симптоматические признаки не всегда свидетельствуют о переломах, могут появляться при иных травматизациях верхних конечностей. Для точного определения вида патологии необходимо полноценное диагностическое обследование.

Причины
К источникам относят падения с выпрямленными руками, сильные тупые удары, чрезмерное давление на конечность, нагрузки при остеопорозе, новообразования костных тканей, возрастных изменениях.
Диагностика
При обращении в травматологический пункт пациент направляется на рентгенологический снимок. Рентгеноскопия дает оценку произошедшей травмы, показывает вид перелома руки, возможное смещение осколков.
При недостаточной информативности процедуры и подозрениях на повреждение артерий дополнительно назначается КТ – манипуляция помогает выявить месторасположение разрывов тканей, нервных волокон, скрытые кровотечения, гематомы.
Лечение
В основу терапии входит оказание экстренной помощи, наложение гипса, реабилитационные мероприятия.
Экстренные мероприятия
Своевременная помощь помогает исключить осложнения травмы, в стандартный алгоритм включают:
- Иммобилизацию – полное обездвиживание пострадавшей конечности проводится при помощи наложения шин из имеющихся материалов. Для них подходят прямые дощечки, ровные палки – их прибинтовывают к пораженной области. Если при переломе руки дополнительно пострадали пальцы, то их фиксируют расческой, маникюрной пилочкой или прикрепляют бинтом к рядом расположенному пальцу. В процессе запрещается самостоятельно составлять обломки костей, с силой выравнивать деформацию руки. Поврежденная конечность нуждается в подвешивании на шарф, косынку или плотный отрезок ткани.
- Обезболивание – выраженный болевой синдром купируют анальгетиком: Баралгином, Анальгином, Бенальгином, Пенталгином.
- Предотвращение отечности – переломы руки с сопутствующими повреждениями пальцев часто сопровождаются повреждениями сосудов. Сразу же после травмы с пострадавшего необходимо снять все кольца, цепочки и прочие украшения. Запрещается пытаться насильно их убрать – если кольцо не поддается, проблема решается в травматологическом пункте, где врач его удалит без лишней боли.
При открытых типах переломов руки проблема часто осложняется кровотечениями.
Терапия
Под лечением подразумевается его правильное сращение и последующее восстановление всех утерянных функций, для возвращения пациента к привычному для него образу жизни. В травматологии пострадавшему накладывают гипс или иные фиксаторы для обездвиживания конечности.
Продолжительность хождения с гипсом зависит от сложности перелома и составляет от 6 до 10 недель. В детском возрасте патология излечивается быстрее. После оказания основной помощи пациенту может быть рекомендован прием обезболивающих препаратов – на протяжении 72 часов. В дальнейшем болевой синдром исчезает и не беспокоит больного.
Хирургия
Операции назначаются при определенных показателях:
- Открытая форма патологии или сильное смещение осколков костных тканей требует установки металлических конструкций. При сопоставлении обломков достигается плотная фиксация в одном положении, помогающая ускорить процессы сращения. В ходе процедуры используется наркоз, в реабилитационном – стандартные обезболивающие средства. По окончании манипуляции на верхнюю конечность накладывается гипсовая повязка. Восстановительный период более продолжительный, чем после других видов травм.
- Закрытая форма в области плеча – лечиться путем внедрения штифта в отверстие заранее просверленной кости. Стержнем закрепляются обломки костных тканей. Все вспомогательные устройства после окончания терапии извлекаются через места внедрения. Если установка проводилась пожилым пациентам, то металлоконструкции не удаляются, остаются в поврежденной конечности до конца жизни. Такой тип хирургической коррекции относится к остеосинтезу. Процедура помогает правильно срастись костям, предупреждает самопроизвольное смещение осколков. Тип фиксатора подбирается индивидуально и зависит от вида травмы, количества переломов и типа надлома кости.

Реабилитационные мероприятия
Продолжительное лечение больной руки постоянным нахождением в гипсовой повязке не ограничивается. Восстановительные процедуры после иммобилизации помогают вернуть утерянную амплитуду движений, тонус мышечным тканям. Реабилитация продолжается один календарный месяц.
Если в течение длительного периода онемение конечности не исчезает, то больной дополнительно проходит диагностические обследования по поводу предположительного повреждения нервных окончаний. В курс реабилитационных мероприятий включаются следующие процедуры:
- физиотерапия;
- сеансы массажа;
- ЛФК.

Методы физиотерапии
Вторичная терапия представлены следующими манипуляциями:
- Магнитотерапией – воздействие магнитными полями широко используется при любых видах травматизаций, включая поражение костных и суставных тканей. Сеансы помогают избавиться от отечности тканей, ускорить процессы регенерации. Процедуры могут проводиться в домашних условиях – при наличии аппарата.
- Лазеротерапией – точечное влияние на проблемные участки позволяют усилить циркуляцию крови в больной руке, избавиться от воспалительных процессов.
- УВЧ – процедура купирует болевой синдром, воспаление в тканях. Воздействие акустическими импульсами широко используется в послеоперационном периоде.
- Ультразвуком – ультразвуковые волны увеличивают проницаемость клеток, ускоряя обменные процессы, помогая поступать достаточному количеству полезных веществ.
Среднее количество манипуляций составляет 6-10 сеансов. При имеющихся показателях дополнительно назначается грязелечение, аппликации на основе парафина, тепловые процедуры.
Они помогают ускорить восстановление после перелома руки: стабилизировать циркуляцию крови, избавиться от дискомфорта.
ЛФК
Из-за продолжительности нахождения верхней конечности в неподвижном положении разработка может вызывать определенные трудности. Для равномерного восстановления пациенту предписывается прохождение занятий лечебной гимнастики. Время первых тренировок назначается лечащим врачом – ранние тренировки могут нанести существенный вред.
Первые занятия начинаются после уменьшения отечности и снижения болевого синдрома в районе поражения. Нагрузки увеличиваются постепенно, до полной разработки мышечных тканей и связочно-сухожильного аппарата. Весь период больному рекомендуется дополнительно тренировать кисть руки эспандером. В курс лечебной физкультуры может включаться аквааэробика. Занятия проводятся на базе лечебного учреждения, под постоянным контролем инструктора.
Сеансы массажа
Массажирование мест перелома руки позволяет увеличить в ней циркуляцию крови, обеспечить приток полезных веществ и кислорода. В большинстве вариантов сеансы прописываются после снятия гипсовой повязки, проводятся в участковой поликлинике. Положительная динамика процедур представлена устранением дискомфортных ощущений, снижением отечности тканей, расслаблением спазма мышц.
В домашних условиях можно использовать специальные аппараты, строго соблюдая приложенную к ним инструкцию. Превышение времени массажа может отрицательно отразиться на восстановлении, ухудшить общее состояние.
Диета и витаминотерапия
Весь курс реабилитации пациенты должны придерживаться определенного диетического стола. В меню включаются продукты, ускоряющие заживление: молочная, кисломолочная продукция, достаточное количество фруктово-овощных культур в свежем виде, мясо и рыба с минимальным количеством жиров.
Дополнительно больным прописывается витаминотерапия. Поливитаминные комплексы положительно влияют на работу иммунной системы, нормализуют обменные процессы, восполняют дефицит полезных веществ. В зависимости от состояния организма может быть рекомендован прием Алфавита, Компливита, Дуовита, Витрума, Центрума, Мульти-Табса, Мультимакса, специального драже Мерц.
Возможные осложнения
Продолжительное игнорирование симптоматических признаков перелома руки, отказ от профессиональной помощи, нарушение правил иммобилизации конечности могут привести к серьезным последствиям, особенно после открытых травм. Распространенные осложнения представлены:
- Образование ложного сочленения – дополнительный сустав формируется при большом промежутке между осколками костных тканей. Изначально наблюдается разрастание соединительных тканей, в дальнейшем они переформировываются в нестандартное сочленение. Повышенная подвижность костей в проблемной области приводит к нарушению работоспособности поврежденной верхней конечности.
- Нагноение в районе травмы – крупные кровоизлияния провоцируют развитие обширных гематом, при отсутствии терапии они начинают воспаляться. Дальнейшие гнойные процессы могут осложняться флегмоной, абсцессом.
- Остеомиелитом – проникновение в открытую рану патогенной микрофлоры становится источником развития болезни. Воспалительная реакция в костных тканях принимает хроническое течение с периодами ремиссии и обострения. У части пострадавших в месте прохождения бактерий формируется свищ с выделением гнойного содержимого, частиц подвергшейся некрозу кости.
- Деформирующим остеоартрозом – патологический процесс образуется при поражениях суставных поверхностей костей, приводит к нарушению подвижности суставного аппарата. Указанное состояние возникает при продолжительном использовании гипсовых повязок или иных средств иммобилизации.
- Укорочением пострадавшей конечности – патология возникает при открытых формах перелома руки, смещениях осколков костных тканей, сросшихся в неестественных положениях.
Избежать вышеуказанных осложнений можно только при своевременном визите в травматологический пункт и точном выполнении всех предписаний лечащего врача.
Профилактические мероприятия
Предупреждение перелома руки включает стандартные рекомендации травматологов:
- Соблюдение максимальной осторожности в холодную пору года при передвижении по скользким поверхностям. Правильный подбор обуви с нескользящей подошвой поможет максимально предотвратить случайные падения на льду.
- Для повышения устойчивости костных тканей в рационе должно присутствовать достаточное количество кальция и иных полезных веществ. Постоянные занятия спортом, утренняя зарядка, продолжительные пешие прогулки помогут повысить мышечный тонус. Сезонная витаминотерапия предупредит нехватку кальция в костях, поможет повысить их выносливость и сопротивляемость.
Перелом руки относится к серьезным травмам, которые нельзя оставлять без внимания. Своевременное обращение за профессиональной помощью поможет максимально сократить сроки восстановления, предотвратит формирование осложнений.


Перелом руки – наиболее часто встречающийся несчастный случай, который может произойти как в быту, так и на отдыхе, на природе. От этого события не застрахован никто, особенно дети. Поэтому очень важно каждому человеку знать основы оказания первой помощи при переломе рук, чтобы в чрезвычайной ситуации помочь себе и другим до обращения к врачу. Первая медицинская помощь при переломах рук – это ряд несложных действий, с которыми может справиться любой. Главное при этом, не растеряться и начать действовать немедленно.
Симптомы перелома

 Симптомы перелома руки
Симптомы перелома рукиПричиной повреждения костей руки может быть механическое воздействие от удара, падение с высоты, попадание в ДТП, сильные физические нагрузки. Дети часто ломают кости из-за гиперактивности, а у пожилых людей они ослаблены и подвержены переломам. При возникновении одной из таких ситуаций высок риск перелома костей рук. Чтобы отличить перелом руки от сильного ушиба, вывиха или растяжения, следует знать симптомы:
- Явным признаком является неестественное положение пострадавшей части руки.
- Чрезмерная подвижность сустава
- Хруст при пальпации или попытке движения
- Открытый перелом легко диагностируется по характерным признакам – визуальным наблюдением отломанной кости, разрыву мягких тканей и кровотечению.
- Резкая сильная боль, распространяющаяся на соседние органы.Явным симптомом является резкая боль вдоль кисти, которая возникает, если слегка потянуть пострадавшего за кисть.
- Сильный отек
- В пострадавшей конечности температура ниже, чем всего тела.
- Кровоизлияние под кожей (гематома)
- Рука может стать немного короче второй
- Сустав ограничен в движении, если поврежден нерв, наблюдается обездвиживание конечности.
Закрытый перелом от открытого отличает целостность тканей, в то время как при открытом повреждаются кожный покров, мышечная ткань костными осколками или внешним механическим воздействием. И тот, и другой вид повреждения бывает со смещением костных осколков и без него. По количеству сломанных костей перелом может быть изолированным, т.е. сосредоточенным в каком-либо одном месте, например, предплечье, или множественным, когда повреждение затрагивает сразу несколько мест (например, предплечье и кисть). В любом случае, судя по симптомам, должна быть оказана первая помощь при переломе рукипострадавшему, а также нужно помочь ему добраться до квалифицированных специалистов-травматологов или хирургов. Уже в больнице будет поставлен точный диагноз с помощью рентгенологического аппарата, а также проведены необходимые манипуляции с пострадавшей частью тела. При неоказании первой помощи пострадавшему, особенно при осложненных переломах, существует риск возникновения заражения крови, кровотечения, воспаления тканей, распространения инфекции.
Закрытый перелом руки: первая помощь

 При закрытом переломе руки накладывают шину
При закрытом переломе руки накладывают шинуЕсли появилось подозрение на закрытый перелом, в первую очередь, необходимо полностью обездвижить конечность. Если вовремя не иммобилизировать руку, закрытый перелом может превратиться в открытый. Иммобилизация производится путем наложения шины, в качестве которой можно использовать любые подручные материалы: доску, лыжную палку, фанеру, толстую ветку. Шину фиксируют к руке, обеспечивая ее неподвижность для уменьшения боли и предотвращения смещения. Ни в коем случае нельзя дергать за конечность, пытаясь вправить кости. Чтобы правильно наложить шину, необходимо знать особенности этого процесса:
- Шиной фиксируется не менее двух суставов для предотвращения смещения костных осколков.
- Размер шины должен соответствовать размеру конечности, но не меньше, чтобы надежно зафиксировать ее.
- Шина накладывается поверх одежды, поэтому ее нужно разрезать, но не снимать.
Удобнее наложение шины делать вдвоем, когда один держит конечность, оберегая ее от смещений, а другой фиксирует ее. Вместо бинта можно использовать любой перевязочный материал, вплоть до веревки.
Помимо наложения шины на конечность, пострадавшему необходимо дать обезболивающее, чтобы не произошел травматический шок.
Можно принять любой анальгезирующий препарат, который имеется в домашней или походной аптечке – кеторол, анальгин, нимесулид, вколоть новокаин или промедол. Если пострадавший на грани потери сознания, необходимо вывести его из этого состояния нашатырным спиртом. Нельзя принимать аспирин, поскольку он может способствовать сильному кровотечению. Одновременно с обезболивающими пострадавшему рекомендуется дать для принятия «сердечные» средства: валокордин, кордиамин, успокаивающие – валерьянка, тазепам, триоксазин. Этим вы поможете пострадавшему перестать паниковать и начать контролировать свои действия.

 Шина наложенная на кисть руки
Шина наложенная на кисть рукиПока не возник сильный отек, с руки необходимо снять все украшения. Если они уже не снимаются, стоит это дело доверить врачам, которые аккуратно срежут украшения с пальцев или кисти.
На закрытый перелом шина обычно накладывается прямая, но, если повреждение произошло в области локтя или плечевого сустава, для конечности делается подвесная повязка, рука сгибается в локте. При этом, в подмышечную впадину вставляется мягкий валик, фиксируется повязкой. Рука отводится в сторону и под прямым углом сгибается в локте. На согнутую конечность накладывается проволочная шина Крамера длиной один метр, на всю длину от плеча до пальцев. Сверху шина обкладывается ватой, бинтами, туго перевязывается. Рука подвешивается к туловищу.
Первая помощь при открытом переломе руки

 Первая помощь при открытом переломе руки
Первая помощь при открытом переломе рукиПервая помощь при открытом переломе заключается в остановке кровотечения, предотвращении попадании инфекции в кровь, дезинфекции окружающих тканей, обезболивании, недопущении возникновения болевого шока, а также иммобилизации поврежденной конечности.
Чтобы остановить кровотечение, необходимо наложить жгут над местом повреждения на расстоянии 10-15 см. Вместо жгута можно использовать обычный ремень. Особенно важно, как можно быстрее остановить кровь, если она при этом ярко-алого цвета – это говорит об артериальном кровотечении. Через полтора часа после наложения жгута нужно его ослабить, чтобы не началось омертвение клеток ткани конечности. Далее следует промыть открытую рану перекисью водорода с чистой водой, чтобы дезинфицировать рану и предотвратить воспаление. Края раны можно обработать йодом, зеленкой или любой спиртосодержащей жидкостью. Если кровотечение из раны венозное, его можно не перетягивать жгутом, а достаточно наложить плотную повязку.
После остановки кровотечения пострадавшему нужно принять обезболивающее, как и в случае закрытого перелома. При открытом переломе у человека может подняться температура тела. Если она возникла в течение первых 24 часов после травмы, пострадавшему срочно нужно обратиться за медицинской помощью. Если она появилась через два-три дня, достаточно принять противовоспалительные препараты и анальгетики.
После проведенных мероприятий сломанная рука фиксируется шиной. Она накладывается с противоположной стороны выступающей кости, перед фиксацией на выступающую часть кости нужно подложить что-нибудь мягкое.
Первая помощь при переломе кисти руки

 Наложенная шина на перелом кисти руки
Наложенная шина на перелом кисти рукиЛегче всего сломать кисть, поскольку это сама хрупкая часть верхней конечности. При этом переломы классифицируются на повреждение пястных костей, запястья, одной или нескольких фаланг пальцев. Первая помощь при переломе кисти руки заключается в следующем:
- Сразу же снять все кольца с пальцев во избежание некроза тканей.
- Приложить пакет со льдом или другое охлаждающее средство, обернутое тканью.
- Если присутствует открытое кровотечение, необходимо наложить тугую повязку.
- Кисть оборачивается повязкой, которая накидывается через плечо на шею. Обездвиженность не позволяет костям смещаться.
- Пострадавшему нужно дать обезболивающее.
После проведения этих мер, пострадавшего нудно доставить в ближайший травмпункт. Ехать он должен сидя, придерживая здоровой рукой поврежденную, чтобы она не двигалась во время перемещения.
Перелом – это поражение кости, при котором нарушается ее целостность. Его можно распознать по следующим признакам:
- изменения нормальной природной конфигурации руки (появление углов и изгибов в тех местах, где их быть не должно),
- неестественная подвижность сломанной части конечности,
- сильная боль,
- характерный хруст при смещении конечности или при ее прощупывании,
- отечность и припухлость в области повреждения,
- сильные болевые ощущения вдоль кости (если потянуть пострадавшего за руку),
- понижение температуры в сломанной конечности,
- ограниченность движений (если попытаться переместить руку, пострадавший будет напрягать мышцы, препятствуя этому).
Успех лечения во многом зависит от качества оказания первой помощи при переломе руки. При необходимости можно дать пострадавшему обезболивающие препараты. Если рана открытая, потребуется обработка антисептическими средствами. Кровь останавливают с помощью наложения жгута. При этом необходимо запомнить время наложения, чтобы сообщить врачу. Чтобы избежать дальнейшего смещения осколков кости, используют шину. Нельзя самостоятельно вправлять конечность. При переломе кисти с пальцев снимаются кольца и другие украшения. Чтобы уменьшить отечность, прикладывают холодный компресс. Используют тугую повязку.
Как оказать первую помощь

Человек, оказывающий первую помощь при переломе руки, должен действовать спокойно, быстро, выверено, так как от правильности действий зависит дальнейшее лечение пострадавшего, период его выздоровления и реабилитации.
Алгоритм оказания ПМП или особенности оказания первой помощи заключаются в следующем:
- Необходимо оценить общее состояние пострадавшего. Если травма сложная, важно проверить, в сознании ли пострадавший, есть ли у него посттравматический шок, нарушено ли дыхание, имеются ли потери крови. При обнаружении опасных для жизни состояний, следует быстро их устранить, вызвать скорую помощь. Если угрожающих жизни признаков нет, выполняют остальные действия первой помощи.
- Перелом сопровождается сильной болью, поэтому пострадавшему дают обезболивающее средство. Нельзя давать спиртные напитки, так как они усугубляют состояние пострадавшего и затрудняют дальнейшее лечение.
- Следующий этап наложение шины. Это может быть специальная медицинская шина или подручные материалы – куски фанеры, доски, ветки. Шина накладывается так, чтобы были обездвижены и соседние суставы. При этом следует помнить, что шину нельзя прикладывать к голому телу.
- Сломанную конечность подвешивают под углом 90 градусов. В качестве повязки для иммобилизации может послужить шарф, косынка, платок, кусок ткани.
При ПМП нельзя самостоятельно пытаться вправить конечность, складывать кости. Неправильные действия усугубят повреждение, а костные отломки могут повредить ткани, сосуды. Если конечность в месте перелома сильно деформирована, шину следует прибинтовывать на небольшой мягкий валик из ваты или одежды, подложенный под нее.
Особенности оказания помощи при открытом переломе руки
Оказание первой доврачебной помощи при открытом переломе руки имеет несколько особенностей:
- Первое действие – остановка кровотечения. Если кровь из раны сочится темного цвета – это венозное кровотечение, достаточно наложить тугую повязку. Если из раны кровь выходит пульсирующими толчками, при этом она имеет светлый, алый оттенок – кровотечение артериальное, необходимо накладывать жгут. Жгут накладывают выше перелома и раны. При этом обязательно фиксируют время наложения. Жгут можно накладывать на 1,5-2 часа.
- Открытая рана, поврежденные кожные покровы могут быть инфицированы болезнетворными бактериями. Необходимо продезинфицировать края раны йодом, зеленкой или водкой.
- Открытый перелом – серьезное повреждение, которое сопровождается болью, шоком. Поэтому пострадавшему дают обезболивающие и седативные препараты.
- Далее накладывают шину поверх марлевого валика или сложенной в несколько слоев ткани. Поврежденную конечность подвешивают. Больного госпитализируют.
Доврачебные действия при закрытом переломе руки
При оказании первой доврачебной помощи при закрытом переломе руки необходимо также выполнять конкретные действия. Для начала больному дают обезболивающее – это может быть Анальгин, Кетанов, Кеторолак. Врачи скорой помощи вводят внутримышечно пострадавшему морфин. Не лишним будет и седативное средство – больной успокоится, а в случае болевого шока придет в себя.
Следующий шаг – надежная иммобилизация. Необходимо обездвижить конечность, зафиксировать ее повязкой так, чтобы она не двигалась. На место перелома накладывают шину Крамера по общим правилам, если медицинской шины нет под рукой, в ход идут любые подручные материалы, например, доски, куски фанеры, лыжи, палки. Больную руку с наложенной на нее шиной подвешивают под углом в 90 градусов с помощью шарфа, косынки, платка.
Что делать при переломе кисти
Самой хрупкой частью руки является кисть, на нее приходится большая часть нагрузки. Переломы кисти – не редкость. При падении или ударе могут быть повреждены фаланги пальцев, запястья, пястные кости. Первая медицинская помощь при переломе кисти руки начинается с определения состояния больного и обезболивания травмы. Затем чтобы избежать некроза мягких тканей, нужно снять с пальцев кольца.
Если есть лед, можно приложить его к травмированному месту – это уменьшит боль, предотвратит появление отеков и гематом. Вместо льда можно использовать холодный компресс. При кровотечении накладывают тугую повязку. Кисть подвешивают на косынке или шарфе, повязке к шее. Транспортировка больного в ближайшую больницу или травмпункт производится в сидячем положении, здоровой рукой пострадавший может поддерживать больную, главное, чтобы кисть не двигалась.
Строение кисти в опорно-двигательном аппарате одно из наиболее сложных. Маленькие размеры костей, их большое количество и близкое расположение по отношению друг к другу объясняют довольно высокий уровень потенциального травматизма. Иногда перелом запястья сразу не удаётся определить даже после рентгена. А высокая подвижность этого участка руки может стать причиной длительного сращения кости. Чтобы конечность вернулась к прежней активности, требуется довольно длительный период восстановления.
Анатомия костей запястья
Запястье ‒ это восемь губчатых костей, расположенных в два ряда. Первый ряд (проксимальный) образован ладьевидной, полулунной, трёхгранной и гороховидной косточками. Из них первые три формируют эллиптическую суставную поверхность, которая сочленяет запястье с дистальной частью лучевой кости. Со всех сторон лучезапястный сустав окружает соединительнотканная капсула с синовиальной жидкостью, которая выполняет функцию смазки. Необходимые плотность и количество жидкости обеспечивают суставным поверхностям возможность полноценно двигаться.


Гороховидная кость в таком сочленении не участвует, потому как развилась в сухожилии и отдельно соединена вместе с трёхгранной. Все межкостные плоские щели заполнены тонкой прослойкой суставного хряща.
Дистальный ряд составляют: трапеция, трапециевидная, головчатая и крючковидная кости. Каждое название отражает их форму. Расположенные на поверхности суставные фасетки сочленяют кости друг с другом.
Все кости в своей совокупности ‒ это выпуклый свод с тыльной стороны и вогнутый желобообразно ‒ с ладонной. Подвижность костей ограничена связками, которые выполняют защитную функцию.
Причины
При переломе в зоне запястья в большинстве случаев страдает ладьевидная кость. Её целостность нарушается в результате падения на вытянутую руку с упором на раскрытую кисть. Чаще всего кость раскалывается на две части, но иногда случается и раздробленный перелом.
В других случаях перелом кости запястья происходит вследствие сильного прямого удара в эту область конечности или же в результате сдавления. В такой ситуации бывает неизбежен перелом гороховидной кости. Подобные ушибы и травмы не редкость при автомобильных авариях, занятиях спортом (бокс, хоккей, гольф, баскетбол, единоборства) и всевозможных чрезвычайных происшествиях.
Сильный удар кулаком о поверхность способен обернуться переломом шейки пястной кости и переломо-вывихом четвёртого или пятого запястно-пястного сустава. Переломы трапеции встречаются достаточно редко. Дополнительными потенциальными причинами для любого нарушения целостности костей выступают также гормональные сбои, нехватка кальция, костный туберкулёз и онкология.
Признаки травмы


Признаки перелома руки в запястье заключаются в том, что сразу после полученной травмы пострадавший ощущает боль в лучезапястном суставе и особенно при любых движениях кистью. Подвижность сустава значительно ограничена, иногда происходит отёк пальцев. Попытки сжать пальцы в кулак усиливают болевую чувствительность, а в зоне лучевой ямки образуется заметная отёчность с синюшным оттенком. Боль проявляется особенно ярко при тыльном сгибании.
Перелом со смещением обычно легко распознать по нарушенной анатомической форме кисти. Иногда при движениях повреждённой рукой слышен хруст, который возникает от трения отломков разрушенной кости.
Классификация
Переломы запястья различают по двум основным группам: переломам Коллеса и переломам Смита.
Перелом Коллеса. Травма диагностируется при падении с упором на кисть ладонью вниз, в результате чего происходит перелом дистальной части лучевой кости. Сломанный фрагмент смещается к тыльной стороне предплечья.
Перелом Смита. Травма возникает при падении на согнутую в тыльную сторону кисть. Отломок смещается в сторону ладони.


Кроме этого, существует классификация в зависимости от локализации раскола на кости:
- Диафизарные — на теле кости;
- Метафизарные — в зоне роста.
По разнообразию видов переломы делятся на:
- простые ‒ одна линия перелома, осколки отсутствуют;
- оскольчатые ‒ в зоне повреждения есть несколько отломков;
- размозжённые ‒ под воздействием силы участок кости раздавлен;
- с промежуточным фрагментом ‒ две линии перелома, в тканях между отломками находится отдельный фрагмент.
Как различить растяжение или перелом лучезапястной кости
Оцените подвижность запястья. Несмотря на то что движения сопровождаются болью, при растяжении 1 или 2 степени подвижность сустава хорошо сохраняется. Третья степень уже приводит к нестабильности травмированной зоны. А в случае перелома пострадавший ощущает некую преграду, которая не позволяет повернуть кисть в нужную сторону.
Проанализируйте реакцию на лёд. При переломе эффект охлаждения будет очень непродолжительным, и боль возвращается снова. В то же время в ситуации с растяжением связок лёд хорошо обезболивает.
Прислушайтесь к характеру боли. Для перелома, как правило, характерна ноющая боль в покое и острая ‒ при попытке движений. Ночью она интенсивнее. При растяжении боль однообразна и не зависит от времени суток.
Симптомы перелома запястья через несколько дней после травмы. Один или два дня в полном покое с регулярным холодным компрессом значительно улучшают состояние при растяжении. Совершенно иная ситуация с переломом. В лучшем случае ‒ никакой положительной динамики и состояние пострадавшего без изменений. А в худшем ‒ симптоматика исключительно ухудшается.
Первая помощь
Перелом запястья никак нельзя отнести к смертельно опасной травме, однако алгоритм доврачебной помощи должен быть максимально грамотным. Это поможет избежать сложных и неприятных осложнений в дальнейшем.
- При закрытом типе перелома приложите лёд к месту травмы. Но его предварительно необходимо обернуть плотной тканью, чтобы не допустить обморожения кожи.
- Сустав должен быть полностью обездвижен. Это можно сделать, например, из платка и небольшой палки, которые выполнят функцию шины. Таким образом, минимизируются риски смещения костных отломков и последующих повреждений сосудов и нервов. Чтобы снять с руки напряжение и купировать боль, зафиксируйте конечность длинным шарфом или бинтом, привязав её к шее.
- Предложите пострадавшему анальгетики, если боль слишком чувствительна.
- При открытом переломе место травмы обработайте антисептиком. При сильном кровотечении рану необходимо зажать смоченной в антисептике тканью и менять по мере промокания кровью.
Диагностика


Подробно изложенная история травмы и тщательный осмотр в любом случае не позволят безошибочно определить перелом. Необходим рентген, и в первую очередь, в боковой и передне-задней проекциях. Однако часто бывает и этого недостаточно, в связи с чем делают дополнительный снимок ‒ три четверти. Такая проекция позволяет оценить состояние ладьевидной кости уже именно в профиль.
Случается, что трещина в теле кости не видна даже при подробном изучении снимка при помощи лупы. При этом пациент по-прежнему жалуется на локальную боль в запястье. В такой ситуации рентген необходимо повторить спустя три недели. В течение этого времени на фоне декальцинации расширится щель между отломками, что позволит явно её обнаружить на снимке.
При любом подозрении на неточный диагноз, а также при внутрисуставном переломе понадобятся результаты КТ или МРТ.
Лечение
В каждом случае метод лечения переломов костей запястья зависит от характера и сложности травмы. Если результат диагностики показал перелом руки со смещением вряд ли получится обойтись без операции. Если же перелом закрытый и без осложнений, лечение проходит консервативным путём при помощи наложения гипса.
Консервативное лечение
После достоверных и подтверждающих перелом результатов диагностики в амбулаторных условиях на повреждённый участок конечности травматолог накладывает гипсовую повязку. Гипсование начинается с зоны головки пястной кости и оканчивается третьей частью зоны предплечья. В отдельных случаях возникает необходимость зафиксировать руку до локтевого сустава. Гипс при этом охватывает большой палец кисти до середины ногтевой фаланги. После наложения руку необходимо согнуть в локте и закрепить специальной повязкой на шее. Для максимально надёжной фиксации руку стоит поместить в специальный бандаж.
Пожилым и пациентам с низким порогом болевой чувствительности дополнительно облегчить период лечения можно обезболивающими препаратами.
Оперативное лечение
Операция показана при политравмах с повреждением мягких тканей, при внутрисуставном переломе со смещением, при множественных и открытых нестабильных переломах, в случаях дефекта костей, а также при переломе со вторичным смещением.
Несмотря на то что в большинстве случаев операция назначается при осложнённых переломах ладьевидной кости, чрескожная фиксация металлоконструкциями бывает необходима даже при переломе без какого-либо смещения. При этом возрастает риск осложнений, но такой вариант иногда ‒ наилучшая альтернатива консервативному лечению.
Если ладьевидная кость повреждена со смещением, путём открытой репозиции применяется остеосинтез винтом. Переломы всех остальных костей запястья ликвидируют внутренней фиксацией спицами, стягивающими винтами или низкопрофильными пластинами. В ряде случаев возникает необходимость костной пластики, если кость сильно разрушена.
После операции вероятны спайки сухожилий. Восстановить функцию сгибания в таком случае поможет тенолиз ‒ операция по освобождению сухожилия от рубцов. Второе серьёзное осложнение ‒ отслойка мягких тканей, в результате чего кость не срастается.
Период ношения гипса


Сколько приходится носить гипс при переломе запястья руки? Эти сроки обычно индивидуальны. Чем проще вид перелома, тем быстрее кости срастутся и наоборот. Однозначного ответа в отношении того, сколько перелом заживает, не существует. Например, перелом со смещением обычно срастается полностью лишь в течение полугода. Полное обездвиживание в этом случае потребует не менее трёх месяцев.
Неосложнённый перелом ладьевидной или лунной костей требует наличия гипса не более полутора месяцев. В то же время перелом трапециевидной кости запястья нередко устраняется уже спустя 3 недели. К тому же немаловажен возраст пациента и его общее состояние. Чем он моложе, тем быстрее происходит регенерация ткани. Пожилые люди при переломе руки в запястье носят гипс значительно дольше пациентов в возрасте до 40 лет.
Реабилитация
Без полноценной реабилитации после перелома конечность разрабатывается намного дольше, боль остаётся на длительный срок, и возрастает риск неприятных последствий. В этот период пациенту необходим курс физиотерапии, специальный массаж и индивидуальная лечебная гимнастика.
Физиотерапевтические процедуры
Как часть комплексной терапии физиотерапевтические процедуры помогают как можно быстрее вернуть трудоспособность повреждённой конечности и ускорить её заживление. Они снимают отёчность и боль, активизируют микроциркуляцию и выступают хорошей профилактикой образования контрактур и мышечной атрофии.


Благодаря правильно подобранному комплексу таких процедур можно снизить медикаментозную нагрузку. Каждая из процедур назначается в зависимости от стадии регенерации костной ткани и от темпа сращения перелома. Необходимый эффект наступает только после определённого количества и комбинаций физиопроцедур, поэтому приостанавливать их регулярность настоятельно не рекомендуется.
На основании характера перелома и индивидуальных особенностей организма пациента назначаются:
- прогревания озокеритом или парафином;
- ионофорез;
- магнитная терапия;
- УВЧ-терапия;
- воздействие лазером;
- амплипульстерапия;
- грязелечение;
- иглорефлексотерапия.
Чтобы усилить эффект воздействия процедур, на запястье можно наносить согревающие гели и мази.
Гимнастика для суставов запястья
- Соедините обе ладони, сохраняя нажим одна на другую. В таком положении кистей сгибаем запястья влево и вправо, вперёд и назад.
- Кисти рук расположены ребром на твёрдой поверхности. Задача ‒ плавный поворот ладонью к поверхности, прикасаясь к столу только кончиками пальцев, и возвращение в исходное положение.
- Ладонь на поверхности стола. Перевороты кистью вверх и снова ладонью вниз до появления лёгкой болезненности.
- Рука согнута в локте на столе, кисть расположена вертикально. Ритмичное сжатие пальцев в кулак.
- Пальцами здоровой руки обхватите запястье в виде кольца. Повреждённой конечностью в таком положении делайте плавные движения вперёд и назад. Каждое отклонение удержите на 4 секунды.
Для эффективного результата длительность подобной гимнастики должна быть не менее получаса. Каждое движение желательно повторять по 3 цикла с повторами 6–7 раз.
Лечебная физкультура для кисти
После снятия гипса чрезвычайно важно восстановить полноценную двигательную активность конечности. С этой целью лечащий врач подбирает несколько упражнений для разработки запястья.
- Сгибание и разгибание кисти с постепенным увеличением скорости.
- Разминание пластилина в ладони.
- Бросание об стену теннисного мячика, сбор рассыпанных спичек в коробку или выкладывание из них определённых фигур.
- Соединение вместе большого и указательного пальцев с максимально расслабленными остальными пальцами.
- Соединение вместе всех пальцев за исключением мизинца. Он должен остаться в стороне.
- Переплетение пальцев обеих рук с умеренным напряжением.
- Шнуровка.
- Игра на пианино ‒ имитация движений пальцев по клавишам на твёрдой поверхности.
- Перекатывание маленькой бусинки между подушечками пальцев.
- Вращение кистью в разные стороны.
- Имитация движений гусеницы ‒ подтягивание запястья к дистальным фалангам.
- Катание ладонью мячика по твёрдой поверхности.
Когда кисть максимально восстановится, можно приступать к упражнениям с отягощением для возврата полноценной мышечной силы.
Польза лечебной гимнастики при переломе запястья руки очевидна. Восстанавливается подвижность конечности и мелкая моторика, укрепляются мышцы, не развиваются контрактуры, уходят отёки и гематома.
Массаж


В процессе массажа пациент расслаблен и находится в положении сидя. Повреждённая рука вниз ладонью расположена на специальной подставке.
- В направлении от кончиков пальцев к запястью массажист от 8 до 10 раз поглаживает руку линейными или зигзагообразными движениями. После этого следует более интенсивное растирание кисти.
- Смещение кожи и мягкой ткани на тыльной поверхности ‒ большой палец массажиста находится на ладони повреждённой руки пациента, а остальные пальцы разминают тыльную сторону кисти.
- Выжимания ‒ 6–7 раз ребром ладони массажист совершает движения от кончиков пальцев к запястью.
Повреждённую руку переворачивают ладонью вверх и завершают массаж растиранием. Массажист охватывает пальцами запястье пациента в кольцо и продвигается вдоль сустава, смещая в стороны кожу. Таким образом, область сустава полностью промассирована. Каждый приём длится не менее двух минут, а общая продолжительность сеанса — 15 минут.
С согласия лечащего врача в ряде случаев допускается и самомассаж, который пациент совершает здоровой рукой.
Последствия и осложнения
Несвоевременное лечение трещины в запястье часто приводит к ухудшению или полной потере чувствительности в месте травмы. Это обусловлено повреждением серединного или же локтевого нерва. Кроме того, длительное время без адекватной медицинской помощи нередко оборачивается неправильным сращением фрагментов, ограниченностью в подвижности кисти и образованием большой костной мозоли. В особенности если речь идёт о переломе запястья со смещением.
В других случаях осложнения могут возникнуть на фоне неправильного наложения гипса. Чрезмерное сдавление гипсом приводит к ишемической контрактуре вследствие атрофии сочленения. Всё это происходит в результате пережима кровеносных сосудов и мягких тканей.
В то же время недостаточно крепкая фиксация гипсом позволяет совершать непроизвольные движения кистью. Это явная угроза для неправильного сращения отломков и нарушения всей анатомии кисти.
В некоторых случаях открытые переломы запястных костей становятся причиной остеомиелита. Бактерии из внешней среды проникают на поверхность кости и со временем образуют гнойные полости. Кость значительно ослабевает и подвержена новым переломам.
Спустя несколько месяцев после травмы в сломанном запястье человек зачастую ощущает ноющую боль как реакцию на смену погоды и атмосферного давления. После тяжёлой физической нагрузки или однообразной работы руками ощущается умеренная боль.
При переломах костей запястья на протяжении всего периода лечения и реабилитации максимально сократите употребление соли. Это избавляет организм от лишних застойных явлений. Избегайте газированных напитков и уменьшите ежедневное количество кофе и чая. Что поможет удержать необходимое для регенерации количество кальция.
Первая помощь при переломе руки и их виды
Главным рабочим инструментом любого человека являются его руки. Их повреждение сильно сказывается на качестве жизни. При сильном повреждении человек становится неспособен обслуживать себя самостоятельно. Одним из видов сильного повреждения является перелом, способный лишить человека возможности полноценно пользоваться верхними конечностями как минимум на месяц. Чтобы максимально сократить этот срок и минимизировать опасные последствия травмы, нужно осуществить оказание первой помощи при переломе руки.
Виды переломов руки
Все переломы подразделяются на несколько групп. Классификация опирается на разные критерии:
- Вид. Перелом руки бывает открытым и закрытым. В первом случае повреждается кожа, и поломанная кость выходит наружу.
- Локализация. Согласно данному критерию выделяют диафизарные, метафизарные и внутрисуставные переломы. В первом случае повреждается средняя часть кости. Во втором случае кость поломана между телом и окончанием. Для внутрисуставных травм характерно повреждение суставов и связок.
- Количество. Согласно данному признаку перелом может быть изолированный или множественный.
- Смещение. Кость может оставаться на положенной ей месте или смещаться при получении травмы, а также после этого.
- Причина. Она может быть травматической или патологической.
- Линия излома. Согласно данному признаку выделяют такие виды переломов руки: продольные, осколочные, поперечные и косые.
- Тип сломанной кости. Могут быть повреждены любые кости, начиная от ключицы и заканчивая пальцем.
Оказание первой помощи при переломе руки должно выполняться при любой травме подобного типа. В то же время порядок оказания помощи зависит от вида повреждения.
Распространенные причины травм
Чаще причиной перелома становятся следующие обстоятельства:
- Падение.
- Сильные удары.
- Чрезмерное физическое давление.
- Избыточная нагрузка на больную конечность или претерпевшую возрастные изменения.
Важным фактором является сила механического воздействия, но для каждого конкретного случая ее размер индивидуален.
Симптомы, указывающие на наличие перелома руки
Все виды переломов руки имеют практически одинаковые симптомы. К числу основных из них нужно отнести:
- Сильные боли в предполагаемом месте повреждения. При попытке шевеления конечностью может наблюдаться усиление болевых ощущений. Кроме того, ноющая боль может распространятся на соседние с местом предполагаемого перелома области.
- Понижение температуры конечности. Это очень опасный симптом, свидетельствующий о том, что произошло повреждение артерии.
- Отеки и наличие гематом в месте предполагаемого перелома.
- Противоестественное положение части конечности, а также ее видимая деформация. Это в большей степени актуально для переломов с сопутствующим смещением.
- Нарушение чувствительности, обусловленное повреждением нервных структур.
Отдельные виды переломов руки способны на фоне ослабленного иммунитета становится причиной повышения температуры до 38 градусов, а иногда и больше. Температура является нормальной реакцией на боль и проходит без воздействия из вне.
Правила оказания первой помощи при переломе руки
Первая помощь при переломе руки должна быть предоставлена пострадавшему еще до установления точного диагноза. Помощь оказывается при наличии перечисленных выше симптомов. Важно знать правила помощи пострадавшим, ведь перелом является распространенным видом травмы, особенно в зимний период времени.
При подозрении на наличие перелома необходимо обеспечить условия, в которых поврежденная конечность будет неподвижной. Это необходимо, чтобы избежать вторичного смещения костей и их осколков.
Фиксация поврежденной конечности может быть выполнена с помощью шины, которую можно сделать из подручных средств или по крайней мере повязки. Последняя легко изготавливается из любой имеющейся под рукой ткани.
Первая помощь при переломе руки чаще всего подразумевает выполнение действий людьми без медицинского образования. Именно поэтому в перечень мероприятий включены действия, которые по силам любому человеку. В то же время строжайше запрещено выполнять действия, которые должны осуществляться медиками. Главный запрет касается попыток самостоятельно выровнять поврежденную конечность или вставить кость на место. Такими действиями можно только причинить страдания и не более того.
В то же время оказание первой помощи при переломе руки допускает обезболивание и облегчение страданий. Обезболивание осуществляется путем прикладывания холода (льда или замороженных продуктов) и предоставления обезболивающих лекарств.
Если имеется возможность, то следует снять все украшения с поврежденной руки. Следствием многих травм является отек. После того как он возникнет, снять кольца с пальцев будет невозможно.
При открытом переломе требуется незамедлительная остановка кровотечения. При венозном и капиллярном кровотечении накладывается тугая бинтовая повязка. Если наблюдается артериальное кровотечение (сильные пульсирующие выбросы алой крови), то нужно срочно наложить жгут.
Грамотно оказанная первая помощь при переломе руки будет более эффективной, если организовать скорейшую доставку пострадавшего в медицинское учреждение. Это особенно актуально, если речь идет об открытых переломах.
Диагностика
Переломы практически всех костей имеют симптомы схожие с массой прочих травм, например, вывихом, ушибом и пр. Чтобы точно определить диагноз следует провести диагностику. Первым делом выполняется осмотр травматологом. Если у врача имеется подозрение о наличии серьезной травмы, то назначается рентгеновское обследование. Такое исследование помогает не только выявить саму травму, но определить наличие смешения костей, осколков и пр.
Если имеется необходимость провести более детальное исследование, то назначается томография. Это диагностическое исследование помогает выявить повреждение не только костей, но и тканей, нервов, сосудов и пр.
Как видите рассматриваемая травма диагностируется также как перелом бедра и практически любой другой кости. Грамотно выполненная диагностика способствует назначению актуального лечения и скорейшему выздоровлению.
Как лечить перелом руки?
Как и было сказано ранее, существуют разные виды переломов руки. Способ лечения этой травмы напрямую зависит от ее вида. Главной целью лечения является восстановление функциональности верхней конечности. Лечением таких травм занимаются травматологи и ортопеды.
Как правило, лечение подобных травм осуществляется без операции. Обломки костей размещаются в правильном положении и фиксируются с помощью повязки или гипса. Срок сращивания костей индивидуален. Различные виды переломов руки сращиваются по-разному. Кроме того, значения индивидуальные характеристики организма.
Спустя 7 дней после наложения гипса, тугой повязки и пр. делается повторный рентгеновский снимок. Это необходимо для определения правильности сращивания кости.
Задачей лечения является не только сращивание костей, но и устранение симптоматики. Основным симптомом является боль. По началу сломанная конечность может тревожить даже при нахождении в состоянии покоя. Именно поэтому без анестетиков не обойтись.
Кроме медикаментозных средств принято использовать и народные средства. К числу наиболее популярных из них нужно отнести:
- Холодные компрессы.
- Мумие.
- Пихтовое масло.
- Тертый картофель и пр.
Боли будут беспокоить пациента примерно в течение двух недель.
Оперативное вмешательство
Все виды открытых переломов руки требуют оперативного лечения. Такое вмешательство также требуется при существенном смещении и раздроблении костей. В процессе операции осуществляется установка металлоконструкций, которые фиксируют кости их осколки. Таким лечением обеспечивается правильное сращивание костей.
При проведении операций в качестве обезболивающего средства применяется наркоз. В первые 2-3 недели после операции назначаются обезболивающие медикаментозные средства. Гипс также накладывается, но после оперативного вмешательства. Может потребоваться несколько операций. В такой ситуации восстановление сломанных костей проходит гораздо дольше.
Потребовать оперативного вмешательства может и закрытый перелом руки в районе плеча. В такой ситуации осуществляется установка штифта, представляющего собой стержень достаточно большой длины. Штифт размещается в полости кости. Его ввод выполняется через специально высверленный канал. Штифт необходим для формирования оси кости.
Все установленные в процессе операции вспомогательные конструкции достаточно легко удаляются через швы оставшиеся после первого вмешательства. Как правило, у пожилых пациентов установленные спицы и пластины не удаляются.
Как долго срастаются кости?
Вопрос, как долго сращивается перелом руки, волнует всех людей, которые получили подобную травму. Срок полного восстановления индивидуален и зависит от целого ряда обстоятельств:
- Возраст пациента. Чем моложе человек, тем быстрей сращиваются его кости. К примеру вывих у детей лечится после вправления гораздо быстрей чем у пожилого человека. Это актуально и для перелома.
- Вид. Открытый перелом требует более длительного лечения чем закрытый.
- Общее состояние. Полностью здоровый человек с сильной иммунной системой восстанавливается гораздо быстрее.
- Место перелома. Кости пальца срастаются гораздо быстрей чем ключицы.
- Насколько верно и качественно была оказана первая помощь при переломе руки и т. д.
Если говорить конкретно, то можно получить примерно следующее:
- Палец – 3-4 недели.
- Предплечье – 2 месяца.
- Открытый перелом – до 6 месяцев.
- Перелом локтя – 2-2,5 месяца и т. д.
Может ли перелом руки быть вылечен быстрей? Способы ускорения лечения существуют. Они индивидуальны для каждого конкретного случая и пациента. Комплекс подобных реабилитационных мероприятий разрабатывается исключительно лечащим врачом.
Сколько носить гипс?
Фиксация поломанной конечности выполняется с помощью гипса. Срок его ношения зависит от вида повреждения. Как правило, речь идет о 40-70 днях. Точное время зависит от разных факторов:
- Масштаб повреждения.
- Место локализации.
- Насколько правильно было выполнено оказание первой медицинской помощи при переломе руки.
В любом случае гипс не снимают, пока кости полностью не срастутся. Это минимум 3 неделе. За этот период времени могут срастись несложные перелому у детей. Гипс должен накладываться и сниматься медицинскими работниками.
Реабилитация
Перелом любой тяжести срастается довольно долго. Чтобы после сращивания костей руки работали как прежде необходимо пройти курс восстановления. Реабилитационные мероприятия имеют первостепенную важность. Они позволяют приобрести рукам силу и подвижность, которая была до перелома. Реабилитация не менее важна чем грамотное оказание первой помощи при переломе руки.
Чтобы рука полностью восстановилась ее нужно разрабатывать после снятия гипса не менее месяца. Обусловлено это тем, что после длительной неподвижности нарушается двигательная активность, циркуляция крови и т. д. Очень часто после снятия гипса немеет рука. Если это явление появляется достаточно часто и подолгу не проходит, то проводится дополнительное обследование. Возможно может потребоваться дополнительное лечение.
Чаще всего реабилитация включает в себя следующие процедуры:
- Физиотерапия.
- Лечебная физкультура.
- Массаж.
- Тепловое воздействие.
Неплохо зарекомендовали себя и народные средства. К примеру, большой популярностью пользуется парафинотерапия.
Если перелом закрытый и не имеет осложнений, то человек может вернуться к полноценной жизни уже спустя 1,5-2 месяца. В более тяжелых случаях может потребоваться лечение и последующая реабилитация, сроком до 10 месяцев и больше.
Сломанная рука: симптомы, диагностика и лечение
Сломанная кость – также называемая переломом – может охватывать любую или все кости вашей руки:
- плечевая кость, кость плечевой кости, идущая от плеча до локтя
- локтевая кость, кость предплечья простирается от локтя до наименьшей стороны пальца запястья, проходит параллельно другой, более короткой, более толстой кости предплечья – радиус , радиус
- , кость предплечья тянется от локтя к стороне большого пальца запястья, идущего параллельно другой, более длинной, более тонкой кости предплечья – локтевой кости
Если вы считаете, что у вас или у кого-то из вас сломана кость на руке, обратитесь за медицинской помощью как можно скорее.Быстрое лечение перелома увеличивает вероятность правильного заживления.
Первым признаком того, что вы сломали кость в руке, может быть факт, что вы услышали перелом кости с треском или треском. Другие симптомы включают в себя:
- уродство, рука кажется изогнутой
- сильная боль
- боль, которая усиливается при движении
- трудности с движением руки, особенно от ладони к ладони вниз или наоборот
- отек
- синяки
- Рука или кисть ощущаются покалывание или онемение
Если есть глубокие порезы, которые могут быть частью травмы – например, сломанная кость, проникающая через кожу – существует риск заражения.Рана должна быть очищена и обработана медицинским работником для блокирования инфекционных агентов, таких как бактерии.
Большинство сломанных рук вызвано физической травмой, в том числе:
- Падения. Самая частая причина сломанной руки – падение на локоть или вытянутую руку (пытаясь сломать падение).
- Спортивные травмы. Все виды переломов рук могут возникать от прямых ударов во время спортивных соревнований.
- Тяжелая травма. Кости рук могут быть сломаны в результате прямой травмы, такой как велосипед, мотоцикл или автомобильная авария.
Ваш врач начнет с физического осмотра руки, ища:
- уродство
- нежность
- отек
- повреждение кровеносных сосудов
- повреждение нервов
После физического обследования ваш врач, скорее всего, будет Закажите рентген, чтобы увидеть точное место и степень разрыва – или количество разломов – в кости.Время от времени ваш врач захочет получить более подробные изображения и заказать МРТ или КТ.
Лечение сломанной руки обычно выполняется в четыре этапа:
- Установка кости. Фрагменты кости на каждой стороне разлома должны быть правильно выровнены, чтобы они могли снова расти вместе. Врач, возможно, должен выполнить сокращение (перемещение частей обратно в правильное положение).
- Иммобилизация. Ваша сломанная кость руки должна быть ограничена с точки зрения движения.В зависимости от типа перерыва ваш врач может порекомендовать шину, скобу, гипс или слинг.
- Лекарства. Исходя из ваших потребностей, ваш врач может порекомендовать вам безрецептурные или безрецептурные обезболивающие препараты, чтобы уменьшить боль и воспаление. Если у вас есть открытая рана, сопровождающая перелом, ваш врач может назначить антибиотик для предотвращения инфекции, которая может достичь кости.
- Терапия. Ваш врач может порекомендовать вам физиотерапию, когда ваша рука еще неподвижна, и после снятия шины или слепка, скорее всего, предложит реабилитационные упражнения для восстановления гибкости и мышечной силы.
Иногда операция необходима для правильной стабилизации и выравнивания разрыва. В определенных ситуациях вашему доктору, возможно, придется использовать фиксирующие устройства, такие как пластины и винты или стержни, чтобы держать кости в правильном положении во время процесса заживления.
Несмотря на то, что в зависимости от ряда переменных, от вашего возраста, до типа и места перелома, в большинстве случаев приведение в действие будет продолжаться в течение четырех-шести недель, а действия могут быть ограничены в течение двух-трех месяцев после удаления этого броска. ,
Прогноз по большинству сломанных рук положительный, особенно если лечиться рано. Однако могут возникнуть некоторые осложнения, такие как:
- Инфекция. Если часть вашей сломанной кости пробивает вашу кожу, она может быть подвержена инфекции. Чрезвычайно важно, чтобы вы получили немедленное медицинское лечение для этого типа перелома – известного как открытый или сложный перелом.
- Жесткость. Из-за иммобилизации, необходимой для заживления перелома кости плеча, иногда возникает неудобный ограниченный диапазон движения плеча или локтя.
- Неравномерный рост. Если ребенок, чьи кости рук все еще растут, ломает кость руки рядом с концом ростовой пластинки (концом кости), эта кость может расти неравномерно по отношению к другим костям.
- Артрит . Если ваш перелом распространился на сустав, в будущем (возможно, много лет) у вас может возникнуть остеоартрит в этом суставе.
- Повреждение нервов или кровеносных сосудов. Если вы сломаете плечевую кость (кость плеча) на две или более частей, неровные концы могут повредить близлежащие кровеносные сосуды (вызывая проблемы с кровообращением) и нервы (вызывая онемение или слабость).
Если вы сломаете кость на руке, обратитесь за медицинской помощью как можно скорее. Чем быстрее вы проходите лечение, тем больше вероятность того, что ваша рука заживет правильно. Правильное лечение, вероятно, будет включать четыре-шесть недель иммобилизации в шине, бандаже, гипсе или слинге и три-четыре месяца ограниченной активности и физической терапии.
- две большие дубинки марихуаны, скрученные по длине
Последний раз редактировалось 20 мая 2004 года. Представлено Леонардом Р. из Санкт-Петербурга, Флорида, США. 20 мая 2004 г.
- В 30-х годах и раньше некоторые повара и прислуги на юге, как известно, носили « сломанных рук ». Они брали в руки завернутую еду домой, которую держали близко к груди, как сломанную руку .
Последний раз редактировалось 27 июня 2019. Опубликовано Anonymous 27 июня 2019 г.
сленговых терминов с тем же значением
Не найдено.
сленговых терминов с одинаковыми коренными словами
| Aleve перорально | ацетаминофен перорально |
| напроксен натрия перорально | Tylenol перорально |
| Tylenol Extra перорально | All Day Relief орально |
| Non-aspirin Extra перорально | Pain Reliever Extra Прочность Устные |
| Обезболивание полости рта | Атенол оральный |
| Устные тактильные | Мапап (ацетаминофен) оральные |
| Боль в горле Tylenol оральные | Боль и лихорадка оральные |
| 8-часовой обезболивающий оральный | Q-PAP Экстра-пероральный препарат |
| Мидол оральный | Фланакс оральный |
| Средство обезболивающее Medi-tabs оральное | Облегчение болевого синдрома регулярное 900 мл |
| использую | (1) | ||
| больше не использовать | (1) | ||
| слышал, но никогда не использовал | (2) | ||
| Никогда не слышал | (11) | ||
Среднее 9 голосов: 50% (см. Самые вульгарные слова.)
| Наименее вульгарный | Самый вульгарный |
Ваш голос: Нет (Чтобы проголосовать, нажмите на перец. Проголосуйте, как Вульгарный это слово – не то, что значит.)
JavaScript должен быть включен для голосования.
| Наименее вульгарный | Самый вульгарный |
Зарегистрированные пользователи могут добавить себя на карту.Войти, Зарегистрироваться, Войти мгновенно с Facebook.
Чтобы добавить ссылку на этот термин на веб-странице или в блоге, вставьте следующее.
сломанная рука
Чтобы добавить ссылку на этот термин в вики, такой как Википедия, вставьте следующее.
[http://onlineslangdictionary.com/meaning-definition-of/broken-arm сломанная рука]
Некоторые вики используют другой формат ссылок, поэтому обязательно ознакомьтесь с документацией.
,







 Вначале нужно обратиться в регистратуру медицинского учреждения и попытаться там узнать, к какому врачу обращаться с артрозом или артритом. Но обычно выяснить это не удается. Тогда надо попробовать следующее: можно записаться на прием к терапевту, а затем у него выяснить, какой врач лечит артроз. Но сделать это будет достаточно сложно, так как обычно у кабинета терапевта собираются большие очереди пациентов. Поэтому придется потратить целый день на выяснение.
Вначале нужно обратиться в регистратуру медицинского учреждения и попытаться там узнать, к какому врачу обращаться с артрозом или артритом. Но обычно выяснить это не удается. Тогда надо попробовать следующее: можно записаться на прием к терапевту, а затем у него выяснить, какой врач лечит артроз. Но сделать это будет достаточно сложно, так как обычно у кабинета терапевта собираются большие очереди пациентов. Поэтому придется потратить целый день на выяснение.
 Он обследует ткани и суставы, даст свое заключение, с которым больной направляется к ревматологу. Врач этой специальности является основным при борьбе с артритом. Он делает главные назначения, проводит консультации с больным, курирует пациента до конца лечебного процесса.
Он обследует ткани и суставы, даст свое заключение, с которым больной направляется к ревматологу. Врач этой специальности является основным при борьбе с артритом. Он делает главные назначения, проводит консультации с больным, курирует пациента до конца лечебного процесса. Артропатия не имеет возрастных ограничений и поражает как людей преклонного возраста, так и лиц среднего и подросткового возраста. В современной медицине до сих пор не решен вопрос о прогнозе и профилактики этого тяжелого недуга, врачи и ученые ищут пути лечения от недуга.
Артропатия не имеет возрастных ограничений и поражает как людей преклонного возраста, так и лиц среднего и подросткового возраста. В современной медицине до сих пор не решен вопрос о прогнозе и профилактики этого тяжелого недуга, врачи и ученые ищут пути лечения от недуга.



 Диагностика складывается из нескольких частей:
Диагностика складывается из нескольких частей:










 Ankle painful — skeleton x-ray, 3D Illustration medical concept.
Ankle painful — skeleton x-ray, 3D Illustration medical concept. Плантарный фасцит стопы вызывает пяточную шпору
Плантарный фасцит стопы вызывает пяточную шпору









 Плантарный фасциит относится к заболеваниям костной системы и соединительной ткани.
Плантарный фасциит относится к заболеваниям костной системы и соединительной ткани.





 Мужская репродуктивная система
Мужская репродуктивная система Простата здоровая и простатит
Простата здоровая и простатит Злокачественная опухоль
Злокачественная опухоль Аденома предстательной железы
Аденома предстательной железы Острым простатитом называют острое воспаление предстательной железы, вызванное проникновением инфекции
Острым простатитом называют острое воспаление предстательной железы, вызванное проникновением инфекции





 См. Информацию для пациентов о подошвенном фасциите, написанную авторами этой статьи.
См. Информацию для пациентов о подошвенном фасциите, написанную авторами этой статьи. О влиянии бани на организм известно давно, потому что при комбинации пара, очищенной воды, древесины и температуры в человеческом теле активируются разные процессы, отвечающие за выведение токсинов, обновление.
О влиянии бани на организм известно давно, потому что при комбинации пара, очищенной воды, древесины и температуры в человеческом теле активируются разные процессы, отвечающие за выведение токсинов, обновление. Лечить остеохондроз и болезни суставов можно не только аппаратными процедурами или таблетками, но и баней, так как пар заставляет активизировать процесс обновления, улучшения кровообращения, обновления клеток.
Лечить остеохондроз и болезни суставов можно не только аппаратными процедурами или таблетками, но и баней, так как пар заставляет активизировать процесс обновления, улучшения кровообращения, обновления клеток. Посещение бани и парилки при шейном остеохондрозе может оказывать прямое или частичное воздействие, когда наблюдается улучшение кровообращения в позвоночнике и шее, выведение токсинов, снятие напряжения, расслабление и обезболивающий эффект.
Посещение бани и парилки при шейном остеохондрозе может оказывать прямое или частичное воздействие, когда наблюдается улучшение кровообращения в позвоночнике и шее, выведение токсинов, снятие напряжения, расслабление и обезболивающий эффект. Лечение остеохондроза поясничного отдела при помощи бани использовали давно, хотя в комбинации с остеопатией.
Лечение остеохондроза поясничного отдела при помощи бани использовали давно, хотя в комбинации с остеопатией. Если наблюдается остеохондроз грудного отдела, то при посещении бани и парилки важно не переохлаждаться, не делать растирания снегом.
Если наблюдается остеохондроз грудного отдела, то при посещении бани и парилки важно не переохлаждаться, не делать растирания снегом. Посещать баню и парилку при остеохондрозе можно только после разрешения врача, потому что наличие запущенной фазы болезни, подагры, сердечных болезней или патологий может сыграть не на руку больному.
Посещать баню и парилку при остеохондрозе можно только после разрешения врача, потому что наличие запущенной фазы болезни, подагры, сердечных болезней или патологий может сыграть не на руку больному. Есть и ряд противопоказаний, при которых посещать баню, парилку для лечения остеохондроза запрещается. Об этом нужно заранее сообщить врачу и получить его рекомендации.
Есть и ряд противопоказаний, при которых посещать баню, парилку для лечения остеохондроза запрещается. Об этом нужно заранее сообщить врачу и получить его рекомендации.
 Существует и особые хитрости, которые можно использовать в бане или парилке при лечении остеохондроза. Рекомендуется брать не только чай, но и мед, которым нужно намазать шею или поясницу перед парилкой.
Существует и особые хитрости, которые можно использовать в бане или парилке при лечении остеохондроза. Рекомендуется брать не только чай, но и мед, которым нужно намазать шею или поясницу перед парилкой.





 Загрузка…
Загрузка… К сожалению, для миллионов людей, страдающих от остеохондроза, нет единого метода лечения. Как нет его и для людей, страдающих гипертонией, импотенцией и многими другими заболеваниями.
К сожалению, для миллионов людей, страдающих от остеохондроза, нет единого метода лечения. Как нет его и для людей, страдающих гипертонией, импотенцией и многими другими заболеваниями. При остеохондрозе можно ходить в баню один раз в три дня в течение 10 дней. Не стоит долго сидеть в парной, потому что это может создать чрезмерную нагрузку на сердце, сосуды и легкие.
При остеохондрозе можно ходить в баню один раз в три дня в течение 10 дней. Не стоит долго сидеть в парной, потому что это может создать чрезмерную нагрузку на сердце, сосуды и легкие.



 Для синдрома Марфана характерно наличие длинных пальцев на руках больного.
Для синдрома Марфана характерно наличие длинных пальцев на руках больного. При проведении теста большой палец легко выходит за пределы ладони при его размещении поперек нее.
При проведении теста большой палец легко выходит за пределы ладони при его размещении поперек нее. Для лечения заболевания назначается Остеогенон.
Для лечения заболевания назначается Остеогенон.
















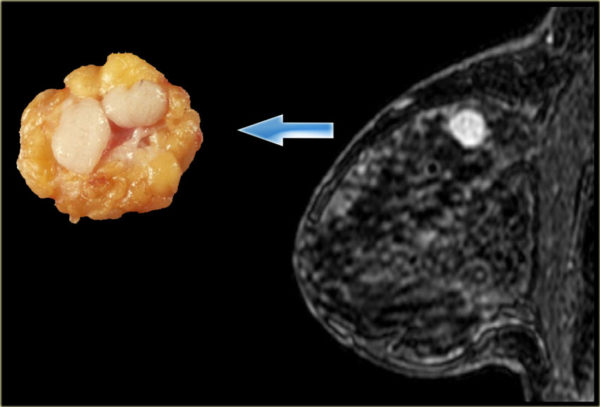
 Фиброаденома молочной железы – это очень распространенное доброкачественное заболевание груди.
Фиброаденома молочной железы – это очень распространенное доброкачественное заболевание груди.



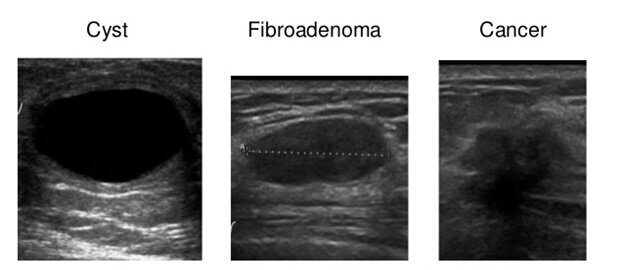

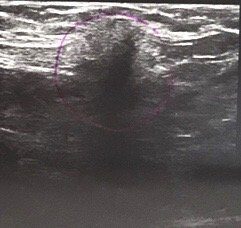
















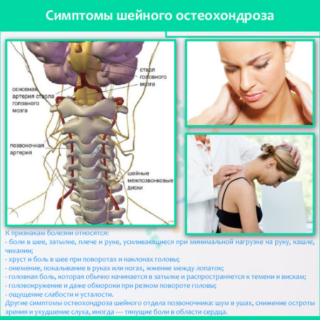 Напряженный ритм жизни, сидячая работа или, наоборот, трудовая деятельность, связанная с тяжелыми нагрузками, – все это отражается на состоянии позвоночника. Межпозвоночные диски начинаю деформироваться, нарушается их целостность. В результате происходит защемление кровеносных сосудов и нервов в шейном отделе. Если патология остается без лечения, это может привести к спазму сосудов и повреждению головного мозга.
Напряженный ритм жизни, сидячая работа или, наоборот, трудовая деятельность, связанная с тяжелыми нагрузками, – все это отражается на состоянии позвоночника. Межпозвоночные диски начинаю деформироваться, нарушается их целостность. В результате происходит защемление кровеносных сосудов и нервов в шейном отделе. Если патология остается без лечения, это может привести к спазму сосудов и повреждению головного мозга. Хорошего эффекта в лечении можно достичь при помощи лечебной физкультуры, физиотерапевтических методов. Собственную методику разработал врач Сергей Бубновский. Она состоит из комплекса лечебных упражнений. Ключевой особенностью является составление программ индивидуальных занятий после прохождения обследования. Перед началом ЛФК нужно установить локализацию боли.
Хорошего эффекта в лечении можно достичь при помощи лечебной физкультуры, физиотерапевтических методов. Собственную методику разработал врач Сергей Бубновский. Она состоит из комплекса лечебных упражнений. Ключевой особенностью является составление программ индивидуальных занятий после прохождения обследования. Перед началом ЛФК нужно установить локализацию боли. Показания к выполнению упражнений Бубновского при остеохондрозе шейного отдела позвоночника:
Показания к выполнению упражнений Бубновского при остеохондрозе шейного отдела позвоночника: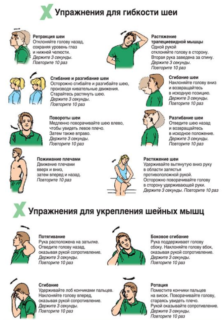 Комплекс упражнений, разработанный доктором Бубновским, основан на принципах кинезитерапии и двигательной терапии. Выполнение этой гимнастики помогает активизировать все системы в организме, избавиться от воспалительного процесса в позвоночнике.
Комплекс упражнений, разработанный доктором Бубновским, основан на принципах кинезитерапии и двигательной терапии. Выполнение этой гимнастики помогает активизировать все системы в организме, избавиться от воспалительного процесса в позвоночнике. Доктор Бубновский выпустил книгу «Остеохондроз – не приговор». Также можно просмотреть видео с этапами гимнастики.
Доктор Бубновский выпустил книгу «Остеохондроз – не приговор». Также можно просмотреть видео с этапами гимнастики. Лечение остеохондроза часто отнимает огромное количество времени, особенно если речь идет о воспалении в шейном отделе.
Лечение остеохондроза часто отнимает огромное количество времени, особенно если речь идет о воспалении в шейном отделе. Гимнастика доктора Бубновского – это особая физкультура, в сущности которой лежит кинезитерапия и терапия при помощи движений. Это способствует активизации всех систем организма для избавления от воспалений в позвонках.
Гимнастика доктора Бубновского – это особая физкультура, в сущности которой лежит кинезитерапия и терапия при помощи движений. Это способствует активизации всех систем организма для избавления от воспалений в позвонках. Чтобы упражнения по методу доктора Бубновского в терапии остеохондроза были действенными, проводите их только после диагностики врача и при наличии таких показаний:
Чтобы упражнения по методу доктора Бубновского в терапии остеохондроза были действенными, проводите их только после диагностики врача и при наличии таких показаний: Чтобы восстановить состояние позвоночника, избавиться от шейного остеохондроза, необходимо выполнять такие упражнения по методике Бубновского:
Чтобы восстановить состояние позвоночника, избавиться от шейного остеохондроза, необходимо выполнять такие упражнения по методике Бубновского:
 Для укрепления позвоночника, профилактики шейного и поясничного остеохондроза был разработан и тренажёр Бубновского, занятия на котором стоит проводить в больнице, но не в домашних условиях.
Для укрепления позвоночника, профилактики шейного и поясничного остеохондроза был разработан и тренажёр Бубновского, занятия на котором стоит проводить в больнице, но не в домашних условиях.
 Достоинствами тренировок по методу Бубновского для избавления от шейного или грудного воспаления можно считать:
Достоинствами тренировок по методу Бубновского для избавления от шейного или грудного воспаления можно считать:







