Боль отеки воспаление вот решение реклама: Боль отеки воспаление вот решение реклама
Боль отеки воспаление вот решение реклама
Отеки это всегда сигнал того, что по каким-то причинам у вас в организме (в тканях, в межклеточном пространстве) происходит избыточное накопление жидкости. Считается, что отеки проявляются внешне, когда задержка жидкости в организме составляет более 5 литров, рассказывает кардиолог, врач высшей категории Тамара Огиева.
Часто отеки могут сигналить о важных проблемах со здоровьем, являются симптомами серьезных болезней. Например, у сердечников (когда сердце плохо качает кровь, нарастает сердечная недостаточность) отеки, как правило, появляются на ногах в области щиколоток, нижней части живота. При проблемах с почками отекают прежде всего веки, лицо и кисти рук.
Нередко отеки возникают у вполне здоровых людей при неправильно подобранных диетах, голодании, если перебрали с алкоголем. Кстати, изабыток алкоголя обладает таким неприятным свойством — одновременно вызывает симптомы обезвоживания, и при этом не дает жидкости нормально выводиться из организма, загоняет ее в межклеточные пространства. Вот отсюда и набрякшие мешки под глазами и одутловатый овал лица поутру.
Вот самые частые причины отеков, о чем они сигналят, и как с ними бороться:
1. Легкие отеки в конце дня у молодых женщин, у людей, которым приходится работать стоя (продавцы, парикмахеры и т.д.).
— Нет повода беспокоиться. Когда мы долго стоим, давление в капиллярах ног повышается. Этим объясняются легкие отеки к концу дня у вполне здоровых людей. Поможет отдых на диване с приподнятыми ногами и кремы-гели на растительной основе, снимающие усталость ног.
2. Отеки у женщин, сопровождаются сонливостью, плохим настроением, хандрой, головной болью, повышенным аппетитом. Есть временная зависимость — раз в месяц.
— Виноват предменструальный синдром. Он во многих случаях сопровождается отечностью: отекают лодыжки, припухают веки и становится одутловамым лицо. Могут опухать десны, суставы. После “критических дней” эти явления проходят.
3. Асимметричные отеки на ногах. Страдают ими в основном женщины. Есть четкая граница между отечной и нормальной частью. Даже если потом отекает другая нога, видна асимметрия.
— Вероятнее всего у вас проблемы с венами — тромбофлебит, варикоз. Необходимо проверить сосуды ног. Второй вариант — это воспаление или врожденный дефект лимфатических сосудов, поясняет врач-флеболог Алексей Степанов.
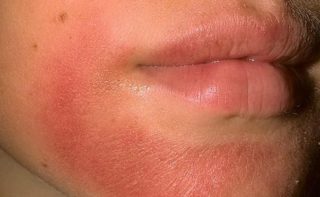
4. Резко возникший отек, покраснение, боль после укуса насекомого, после того, как вы отведали непривычной пищи или понюхали цветочек, вас укусила оса или случилась реакция на прием медикаментов.
— Выраженная аллергическая реакция, похоже, это отек Квинке, говорит врач-аллерголог Евгений Заславский. — Сопровождается эта беда зудом, напряжением, повышением температуры. Опасность представляет отек на лице, слизистых рта, глотки, может быть приступ ухушья. Срочно нужны антигистаминные препараты и прочее антиаллергическое лечение.
5. Отеки, вначале на ногах, достаточно плотные, возникают постепенно, незаметно, в основном появляются к вечеру, есть другиек симптомы в виде одышки, снижения толерантности к физнагрузкам (проще говоря, стало тяжко по лестнице подниматься и выполнять привычную физическую работу).
— Скорее всего шалит “мотор” — это сигнал сердечной недостаточности. Отеки на ногах, в области поясницы, увеличение печени, все это признаки застойных явлений в большом круге кровообращения, рассказывает кардиолог Тамара Огиева.
6. Отеки быстро нарастают, отекает все тело, процесс начинается с лица и век, отеки мягкие, водянистые, подвижные, чаще появляются по утрам.
— Типичные почечные отеки. Без них не обходится обострение мочекаменной болезни, пиелонефриты и прочие воспаления, когда надо срочно идти к нефрологу или урологу.
7. Отеки появились на фоне диеты, нарушения пищеварения, длительных болей в эпигастральной области, после операции на кишечнике. В крови часто отмечается снижение белка.
— В норме белки выполняют важную функцию — они не дают развиваться отекам, задерживая воду, говрит гастроэнтеролог-диетолог Светлана Бережная. — При резком уменьшении содержания белка в организме начинается отеки. При голодании или неверной диете уменьшается поступление белка с пищей, при болезнях кишечника нарушается всасываемость белков в кровь.
8. Отеки на кистях и стопах, кожа над отеком грубая, плотная, в отличие, например, от сердечных отеков. Ямка при надавливании не образуется. Общее самочувствие неважное: сонливость, вялость, пониженная температура, редкий сердечный ритм, нарушения в половой сфере.
-Такие симптомы часто говорят о развитии микседемы. Так называется состояние при выраженном нарушении функции щитовидной железы гипотиреозе. Иногда возникает после удаления части щитовидной железы, рассказывает психоэндокринолог Наталья Гридасова.
ВАЖНО!
Какие анализы надо сдать, если у вас появляются отеки
— Общий и биохимический анализ крови. Они покажут количество белка, уровень глюкозы и других жизненно-важных показателей.
— Анализ мочи на наличие белка, сахара, количества эритроцитов, лейкоцитов.
— Пройти ЭКГ и ЭХО-кардиографию, чтобы узнать, нет ли сердечной недостаточности.
— Доплерографическое исследование сосудов — проверить на предмет тромбов и воспаления.
Церемониться с отеками действительно ни к чему. Во‑первых, они не украшают: мешки под глазами и одутловатое лицо превратят в дурнушку даже фотомодель. Во‑вторых, основательно портят жизнь. Например, вас пригласили в ресторан, а вы не в состоянии влезть в любимые босоножки или надеть кольцо на палец. Ну а в третьих – и это гораздо важнее босоножек и ужина в ресторане, – отеки могут быть симптомом серьезных недугов. Среди них:
Проблемы с почками
При нарушении работы почек в организме задерживается вода и соль, что приводит к отекам. Кроме того, при некоторых почечных заболеваниях уменьшается количество белка в крови (он выводится с мочой), что тоже вызывает отечность.
Симптомы: почечные отеки появляются утром. Как правило, на лице. Мешки под глазами и опухшие веки – это «привет» от почек. Во второй половине дня отечность уменьшается или исчезает.
Ваши действия: не стоит литрами пить мочегонные чаи – вместе с водой из организма уходят ценные микро- и макроэлементы. Не занимайтесь самолечением, пройдите обследование у уролога.
Заболевания сердца
Другой провокатор отечности – сердечная недостаточность. Сердце не справляется с перекачиванием крови, из-за чего она скапливается в ногах, вызывая отеки.
Симптомы: сердечные отеки возникают вечером, а утром проходят. Любимое место «дислокации» – лодыжки. Помимо опухших ног могут беспокоить боль или дискомфорт в груди, слабость, одышка, чувство нехватки воздуха.
Ваши действия: даже не пробуйте лечить «сердечные» отеки самостоятельно – обратитесь к кардиологу. Доктор назначит препараты, нормализующие работу сердца.
Варикоз
Варикозной болезнью страдает 80% женщин и 30% мужчин. Долгое стояние на ногах, сидячая работа, привычка закидывать ногу на ногу – все это нарушает циркуляцию крови в нижних конечностях, провоцируя расширение вен и отечность.
Симптомы: венозные отеки тоже проявляются вечером – в виде следа от резинки носков или же распространяются на голень и стопу. К отечности присоединяется «синдром тяжелых ног»: они отекают, болят, гудят.
Ваши действия: носите компрессионный трикотаж – он улучшит кровообращение в ногах. Только не покупайте его самостоятельно. Для его правильного подбора надо обратиться к флебологу. Кроме того, существуют специальные мази, уменьшающие проявления варикоза.
Гормональные нарушения
Гормональный сбой – еще один фактор риска. Например, если щитовидка вырабатывает слишком мало гормонов, в крови накапливаются особые вещества, заставляющие ткани удерживать воду.
Симптомы: «гормональные» отеки чаще всего появляются на ногах. На ощупь они плотные: если нажать, след от пальца не остается. Помимо отечности возникают другие симптомы – прибавка в весе, запоры, редкий пульс, повышенная сонливость.
Ваши действия: без эндокринолога вам не справиться: гормоны – дело тонкое. Поэтому ни о каком самолечении не может идти и речи.
Аллергия
Аллергия часто сопровождается отечностью. Причем отеки могут быть как внешними, например припухлость на месте укуса пчелы или осы, так и внутренними. Скажем, если человек с аллергией на орехи съест арахис, у него может развиться отек гортани – опаснейшее состояние, требующее немедленной медицинской помощи.
Симптомы: место укуса краснеет, отекает и чешется. При отеке Квинке нередко распухают язык, губы, миндалины, гортань. Если вовремя не оказать помощь, человек может задохнуться.
Ваши действия: если отек небольшой, помогут антигистаминные средства (таблетки и мази). Улучшения нет? Обратитесь к аллергологу: возможно, понадобятся кортикостероиды. При подозрении на отек Квинке срочно вызывайте «скорую». До ее приезда примите антигистаминное средство и приложите к распухшему месту холод.
Кое-что о профилактике
Несмотря на то что причины отеков разные и способы борьбы с ними тоже разные, профилактика во многих случаях совпадает:
Больше гуляйте, занимайтесь спортом, ходите пешком – физическая активность поможет «выжать» лишнюю жидкость из организма.
Включите в свой рацион «противоотечные» продукты: яблоки, творог, чай с лимоном; при пищевой аллергии соблюдайте диету.
Ограничьте потребление соли до 2–5 г в сутки. Пищу лучше солить не во время приготовления, а когда она уже на столе, либо использовать соевый соус. И если здоровым людям рекомендуется выпивать в день 1,5–2 л жидкости, то «сердечникам» и «почечникам» питьевой режим нужно согласовывать с врачом.
Для профилактики варикоза ежедневно делайте упражнение «велосипед» – оно отлично разгоняет кровь. Откажитесь от высоких каблуков. На ночь подкладывайте под ноги небольшой валик или подушку.
Чтобы избежать отеков на лице, спите на спине: сон на животе часто приводит к появлению мешков под глазами.
Источник
Церемониться с отеками действительно ни к чему. Во‑первых, они не украшают: мешки под глазами и одутловатое лицо превратят в дурнушку даже фотомодель. Во‑вторых, основательно портят жизнь. Например, вас пригласили в ресторан, а вы не в состоянии влезть в любимые босоножки или надеть кольцо на палец. Ну а в третьих – и это гораздо важнее босоножек и ужина в ресторане, – отеки могут быть симптомом серьезных недугов. Среди них:
Проблемы с почками
При нарушении работы почек в организме задерживается вода и соль, что приводит к отекам. Кроме того, при некоторых почечных заболеваниях уменьшается количество белка в крови (он выводится с мочой), что тоже вызывает отечность.
Симптомы: почечные отеки появляются утром. Как правило, на лице. Мешки под глазами и опухшие веки – это «привет» от почек. Во второй половине дня отечность уменьшается или исчезает.
Ваши действия: не стоит литрами пить мочегонные чаи – вместе с водой из организма уходят ценные микро- и макроэлементы. Не занимайтесь самолечением, пройдите обследование у уролога.
Заболевания сердца
Другой провокатор отечности – сердечная недостаточность. Сердце не справляется с перекачиванием крови, из-за чего она скапливается в ногах, вызывая отеки.
Симптомы: сердечные отеки возникают вечером, а утром проходят. Любимое место «дислокации» – лодыжки. Помимо опухших ног могут беспокоить боль или дискомфорт в груди, слабость, одышка, чувство нехватки воздуха.
Ваши действия: даже не пробуйте лечить «сердечные» отеки самостоятельно – обратитесь к кардиологу. Доктор назначит препараты, нормализующие работу сердца.
Варикоз
Варикозной болезнью страдает 80% женщин и 30% мужчин. Долгое стояние на ногах, сидячая работа, привычка закидывать ногу на ногу – все это нарушает циркуляцию крови в нижних конечностях, провоцируя расширение вен и отечность.
Симптомы: венозные отеки тоже проявляются вечером – в виде следа от резинки носков или же распространяются на голень и стопу. К отечности присоединяется «синдром тяжелых ног»: они отекают, болят, гудят.
Ваши действия: носите компрессионный трикотаж – он улучшит кровообращение в ногах. Только не покупайте его самостоятельно. Для его правильного подбора надо обратиться к флебологу. Кроме того, существуют специальные мази, уменьшающие проявления варикоза.
Гормональные нарушения
Гормональный сбой – еще один фактор риска. Например, если щитовидка вырабатывает слишком мало гормонов, в крови накапливаются особые вещества, заставляющие ткани удерживать воду.
Симптомы: «гормональные» отеки чаще всего появляются на ногах. На ощупь они плотные: если нажать, след от пальца не остается. Помимо отечности возникают другие симптомы – прибавка в весе, запоры, редкий пульс, повышенная сонливость.
Ваши действия: без эндокринолога вам не справиться: гормоны – дело тонкое. Поэтому ни о каком самолечении не может идти и речи.
Аллергия
Аллергия часто сопровождается отечностью. Причем отеки могут быть как внешними, например припухлость на месте укуса пчелы или осы, так и внутренними. Скажем, если человек с аллергией на орехи съест арахис, у него может развиться отек гортани – опаснейшее состояние, требующее немедленной медицинской помощи.
Симптомы: место укуса краснеет, отекает и чешется. При отеке Квинке нередко распухают язык, губы, миндалины, гортань. Если вовремя не оказать помощь, человек может задохнуться.
Ваши действия: если отек небольшой, помогут антигистаминные средства (таблетки и мази). Улучшения нет? Обратитесь к аллергологу: возможно, понадобятся кортикостероиды. При подозрении на отек Квинке срочно вызывайте «скорую». До ее приезда примите антигистаминное средство и приложите к распухшему месту холод.

Кое-что о профилактике
Несмотря на то что причины отеков разные и способы борьбы с ними тоже разные, профилактика во многих случаях совпадает:
Больше гуляйте, занимайтесь спортом, ходите пешком – физическая активность поможет «выжать» лишнюю жидкость из организма.
Включите в свой рацион «противоотечные» продукты: яблоки, творог, чай с лимоном; при пищевой аллергии соблюдайте диету.
Ограничьте потребление соли до 2–5 г в сутки. Пищу лучше солить не во время приготовления, а когда она уже на столе, либо использовать соевый соус. И если здоровым людям рекомендуется выпивать в день 1,5–2 л жидкости, то «сердечникам» и «почечникам» питьевой режим нужно согласовывать с врачом.
Для профилактики варикоза ежедневно делайте упражнение «велосипед» – оно отлично разгоняет кровь. Откажитесь от высоких каблуков. На ночь подкладывайте под ноги небольшой валик или подушку.
Чтобы избежать отеков на лице, спите на спине: сон на животе часто приводит к появлению мешков под глазами.
врачи назвали 8 главных причин
Отеки это всегда сигнал того, что по каким-то причинам у вас в организме (в тканях, в межклеточном пространстве) происходит избыточное накопление жидкости. Считается, что отеки проявляются внешне, когда задержка жидкости в организме составляет более 5 литров, рассказывает кардиолог, врач высшей категории Тамара Огиева.
Часто отеки могут сигналить о важных проблемах со здоровьем, являются симптомами серьезных болезней. Например, у сердечников (когда сердце плохо качает кровь, нарастает сердечная недостаточность) отеки, как правило, появляются на ногах в области щиколоток, нижней части живота. При проблемах с почками отекают прежде всего веки, лицо и кисти рук.
Нередко отеки возникают у вполне здоровых людей при неправильно подобранных диетах, голодании, если перебрали с алкоголем. Кстати, изабыток алкоголя обладает таким неприятным свойством – одновременно вызывает симптомы обезвоживания, и при этом не дает жидкости нормально выводиться из организма, загоняет ее в межклеточные пространства. Вот отсюда и набрякшие мешки под глазами и одутловатый овал лица поутру.
Вот самые частые причины отеков, о чем они сигналят, и как с ними бороться:
1. Легкие отеки в конце дня у молодых женщин, у людей, которым приходится работать стоя (продавцы, парикмахеры и т.д.).
– Нет повода беспокоиться. Когда мы долго стоим, давление в капиллярах ног повышается. Этим объясняются легкие отеки к концу дня у вполне здоровых людей. Поможет отдых на диване с приподнятыми ногами и кремы-гели на растительной основе, снимающие усталость ног.
2. Отеки у женщин, сопровождаются сонливостью, плохим настроением, хандрой, головной болью, повышенным аппетитом. Есть временная зависимость – раз в месяц.
– Виноват предменструальный синдром. Он во многих случаях сопровождается отечностью: отекают лодыжки, припухают веки и становится одутловамым лицо. Могут опухать десны, суставы. После “критических дней” эти явления проходят.
3. Асимметричные отеки на ногах. Страдают ими в основном женщины. Есть четкая граница между отечной и нормальной частью. Даже если потом отекает другая нога, видна асимметрия.
– Вероятнее всего у вас проблемы с венами – тромбофлебит, варикоз. Необходимо проверить сосуды ног. Второй вариант – это воспаление или врожденный дефект лимфатических сосудов, поясняет врач-флеболог Алексей Степанов.
4. Резко возникший отек, покраснение, боль после укуса насекомого, после того, как вы отведали непривычной пищи или понюхали цветочек, вас укусила оса или случилась реакция на прием медикаментов.
– Выраженная аллергическая реакция, похоже, это отек Квинке, говорит врач-аллерголог Евгений Заславский. – Сопровождается эта беда зудом, напряжением, повышением температуры. Опасность представляет отек на лице, слизистых рта, глотки, может быть приступ ухушья. Срочно нужны антигистаминные препараты и прочее антиаллергическое лечение.
5. Отеки, вначале на ногах, достаточно плотные, возникают постепенно, незаметно, в основном появляются к вечеру, есть другиек симптомы в виде одышки, снижения толерантности к физнагрузкам (проще говоря, стало тяжко по лестнице подниматься и выполнять привычную физическую работу).
– Скорее всего шалит “мотор” – это сигнал сердечной недостаточности. Отеки на ногах, в области поясницы, увеличение печени, все это признаки застойных явлений в большом круге кровообращения, рассказывает кардиолог Тамара Огиева.
6. Отеки быстро нарастают, отекает все тело, процесс начинается с лица и век, отеки мягкие, водянистые, подвижные, чаще появляются по утрам.
– Типичные почечные отеки. Без них не обходится обострение мочекаменной болезни, пиелонефриты и прочие воспаления, когда надо срочно идти к нефрологу или урологу.
7. Отеки появились на фоне диеты, нарушения пищеварения, длительных болей в эпигастральной области, после операции на кишечнике. В крови часто отмечается снижение белка.
– В норме белки выполняют важную функцию – они не дают развиваться отекам, задерживая воду, говрит гастроэнтеролог-диетолог Светлана Бережная. – При резком уменьшении содержания белка в организме начинается отеки. При голодании или неверной диете уменьшается поступление белка с пищей, при болезнях кишечника нарушается всасываемость белков в кровь.
8. Отеки на кистях и стопах, кожа над отеком грубая, плотная, в отличие, например, от сердечных отеков. Ямка при надавливании не образуется. Общее самочувствие неважное: сонливость, вялость, пониженная температура, редкий сердечный ритм, нарушения в половой сфере.
-Такие симптомы часто говорят о развитии микседемы. Так называется состояние при выраженном нарушении функции щитовидной железы гипотиреозе. Иногда возникает после удаления части щитовидной железы, рассказывает психоэндокринолог Наталья Гридасова.
ВАЖНО!
Какие анализы надо сдать, если у вас появляются отеки
– Общий и биохимический анализ крови. Они покажут количество белка, уровень глюкозы и других жизненно-важных показателей.
– Анализ мочи на наличие белка, сахара, количества эритроцитов, лейкоцитов.
– Пройти ЭКГ и ЭХО-кардиографию, чтобы узнать, нет ли сердечной недостаточности.
– Доплерографическое исследование сосудов – проверить на предмет тромбов и воспаления.
Воспаление суставов и отеки
Артрит сопровождается рядом специфических симптомов, в значительной мере осложняющих жизнь пациенту. Одним из таких симптомов являются отеки при артрите. При этом отекать может как воспаленный сустав, так и вся конечность, если воспаление локализовано на ноге. Для борьбы с отеками применяют медикаментозные и немедикаментозные методы.
Причины появления отеков
Отекание стоп вызывает дискомфорт и затруднение в передвижении
Отеки при артрите – это прямое следствие воспалительного процесса в суставе. Они появляются из-за скопления инфильтрата в суставной сумке. При воспалительном процессе в крупных суставах увеличивается продукция синовиальной жидкости, что приводит к ее скоплению в сумке и развитию выраженной отечности.
Чем тяжелее воспалительный процесс, тем сильнее выражен отек. Особенность отеков при ревматоидном артрите заключается в том, что они увеличиваются во время ночного отдыха и постепенно проходят без лечения в течение дня. Это связано с тем, что после ночного отдыха человек начинает двигаться, трофика синовиальной жидкости постепенно нормализуется, а значит и отечность тканей спадает.
Отеки возникают на любых частях тела, однако наибольший дискомфорт человек испытывает при отекании стоп и голеней. Эти зоны сами по себе склонны к накоплению жидкости из-за особенностей местного движения крови и лимфы, а при патологиях суставов ситуация усугубляется еще больше, поэтому отекшие конечности быстро устают и сильно болят.
Факторы, увеличивающие вероятность развития выраженных отеков:
- застойная сердечная недостаточность;
- патологии почек;
- злоупотребление солью;
- варикозное расширение вен.
При застойной сердечной недостаточности отмечаются отеки ног и лица. В случае, когда на фоне этой патологии протекает ревматоидный артрит, отечность выражена очень сильно и требует комплексного лечения.
Если у человека отекают сильно ноги при артрите, дополнительно рекомендуется проверить почки. Ревматоидный артрит достаточно часто дает осложнения на внутренние органы и почки первыми принимают на себя удар. Симптомом нарушения работы почек становится уменьшение частоты мочеиспускания и появление выраженных мешков под глазами.
Соль приводит к задержке жидкости в организме. Злоупотребление солью влечет за собой сгущение крови, повышение артериального давления и уменьшение частоты мочеиспускания. В результате жидкость задерживается в организме, и появляются сильные отеки. При артрите это также грозит солевыми отложениями в суставах из-за нарушения выведения органических соединений в результате редкого мочеиспускания.
Отек стопы и голени при артрите часто выступает следствием варикозного расширения вен. Это заболевание влечет за собой нарушение кровообращения и движения лимфы в нижних конечностях. При злоупотреблении солью это становится причиной накопления жидкости в тканях нижних конечностей и приводит к сильным отекам.
Как снять отеки?
Обследование ЭКГ поможет правильно подобрать лечение
Как снять отек при артрите будет зависеть от причины его развития. Если отечность связана непосредственно с самим воспалением, убрать опухоль достаточно просто, необходимо лишь купировать воспалительный процесс и нормализовать местное кровообращение.
В случае, когда отеки ног при артрите вызваны другими нарушениями, понять, как снять опухоль, можно только после комплексного обследования. Человеку рекомендуется:
- проверить работу почек;
- сделать ЭКГ;
- проконсультироваться с флебологом;
- исключить нарушения обмена веществ;
- пересмотреть свой рацион.
Точно установить причину избыточного накопления жидкости может только врач. Набухание и отеки ног при артрите на фоне почечной недостаточности требуют комплексного лечения. При легких нарушениях функции почек врач назначит диуретики для выведения излишка жидкости.
При сердечной недостаточности необходима комплексная терапия, включающая прием сердечных гликозидов, диуретиков и антикоагулянтов.
Снять отеки колена при артрите, сопровождающимся варикозным расширением вен, поможет специальное компрессионное белье, которое обеспечит нормальное давление на вены. Проще всего избавиться от набухания, если опухоль вызвана злоупотреблением солью – для снятия отека при артрите в этом случае достаточно диеты с ограниченным потреблением соли и увеличенным потреблением жидкости.
Медикаменты для борьбы с отеками
Медикаменты помогут устранить отечность и купировать воспалительный процесс
Для снятия опухоли при ревматоидном артрите нужно, в первую очередь, комплексное лечение этого заболевания суставов. Оно направлено на купирование воспалительного процесса. С этой целью применяют:
- обезболивающие средства;
- нестероидные противовоспалительные препараты;
- кортикостероиды.
Анальгетики уменьшают болевой синдром, тем самым избавляя от спазма мышц и нормализуя давление мышечной ткани на сустав. Нестероидные противовоспалительные препараты купируют воспалительную реакцию, облегчая дискомфорт. Внутрисуставное введение кортикостероидов позволяет быстро избавиться от отека за счет снятия воспаления.
Все эти методы являются частью симптоматической терапии. После снятия острых симптомов проводится специфическая терапия артрита, которая позволяет улучшить движение в суставе, тем самым предотвращая появление отеков в дальнейшем.
Вне обострения отеки могут появляться из-за неправильной нагрузки на сустав или мышечного спазма. Для устранения отеков в этом случае рекомендованы местно-раздражающие препараты в форме мазей. Можно использовать Капсикам, Апизартрон, Випросал. Все эти препараты основаны на натуральных компонентах (пчелиный или змеиный яд) и расширяют сосуды в зоне нанесения. Это стимулирует кровоток, снимает болевой синдром и уменьшает отек. Наносить такие мази можно до четырех раз в день.
При выраженных отеках на фоне нарушения обмена веществ, врач может назначить мочегонные средства и препараты для нормализации работы почек и миокарда. Выбор специфических лекарственных средств зависит от общего состояния здоровья пациента и осуществляется лишь после комплексного обследования у терапевта.
Физиотерапия от отеков
Терапия поможет восстановить обменные процессы в пораженных местах
После купирования острой симптоматики необходимо восстановить обменные процессы в воспаленных суставах, чтобы окончательно избавиться от отека. С этой целью применяют следующие виды физиотерапии:
- ударно-волновую терапию;
- электрофорез с сосудорасширяющими препаратами;
- магнитотерапию;
- ЛФК;
- массаж;
- теплые компрессы;
- грязелечение.
Оптимальный для снятия отека при артрите метод физиотерапии определяет врач, в зависимости от стадии заболевания и тяжести поражения соединительной ткани. Как правило, медикаментозное лечение и физиотерапия всегда дополняются комплексом упражнений ЛФК для разработки сустава, улучшения амплитуды движений и нормализации местного кровотока.
Народные средства против отеков
Компрессы помогут снять отек
Набухание ног и отеки рук при артрите можно лечить и с помощью народных средств. Самый простой терапевтический метод – воздействие сухого тепла. Для этого нужно взять сваренное вкрутую яйцо, завернуть его в полотенце и приложить к больному суставу на 10 минут. Также можно использовать прокаленную на сковороде соль, предварительно пересыпав его в плотный мешочек, или размятую вилкой вареную картофелину, завернутую в платок или полотенце.
Избавиться от припухлостей и отечности при артрите можно с помощью лечебных компрессов и растираний из арсенала народной медицины.
- При артрите часто отекают ноги, но снять припухлость конечностей можно с помощью такого простой средства, как лист белокочанной капусты. Его нужно размять руками до выступления сока смазать обильно медом и приложить к больному суставу, укутав шалью. Держать компресс следует не меньше двух часов, можно оставить его на ночь.
- Отеки ног и ступней при ревматоидном артрите можно снять с помощью настоя петрушки, который обладает выраженным мочегонным действием. Для приготовления средства нужно всыпать в термос 4 ложки сушеной зелени и залить 2 стаканами кипятка, а затем настоять 4 часа. Принимать средство необходимо по 100 мл утром и вечером.
- Снять отек колена при артрите помогут растирания, отлично снимает припухлость водочная настойка цветков сирени или прополиса. Небольшое количество средства следует нанести на больное колено и интенсивно растереть полотенцем по массажным линиям до появления ощущения тепла вокруг сустава.
Для уменьшения отеков также рекомендовано снизить потребление соли до 5-7 г в сутки, ввести в рацион ягодные морсы и отвары трав с мочегонным действием. Избавиться от лишней жидкости поможет настой плодов шиповника, брусничный отвар или клюквенный морс.

При нарушении обменных процессов организм может страдать от дефицита жидкости, что формирует обезвоживание, или, напротив, избыточной ее задержки в тканях, что проявляется скрытыми или выраженными отеками.
Отечность формируется в силу различных причин, и это далеко не всегда избыточное потребление воды или соли. Нарушения белкового и углеводного обмена, эндокринные расстройства с изменением баланса гормонов, инфекционные и соматические патологии, аллергические реакции и воспалительные процессы могут провоцировать отеки разной локализации и выраженности.
Отек может возникать в любой части тела, где имеются мягкие ткани, способные к накоплению жидкости. При этом вода скапливается в полостях тела, в межклеточном пространстве или внутри клеток. Механизм образования отеков различный, как и причины, которые приводят к отёчности тела или определенных его участков.
По происхождению может быть:
- физиологическим, связанным с изменениями внешних условий среды или перестройки обменных процессов, как, например, при беременности: рост матки приводит к сдавлению нижней полой вены, из-за чего затрудняется возврат крови к сердцу по венам, формируется застой в области нижних конечностей с отечностью;
- патологическим, возникающим в силу разнообразных сбоев в метаболических процессах, что приводит к задержке жидкости в определенных зонах, нарушая функциональность и строение тканей и органов.
Сам по себе отек – это не заболевание, это патологический симптом (признак болезни), указывающий на наличие нарушений водно-солевого баланса. Они могут быть локальными, проявляющимися в определенной части тела, органе или полости, в области конечности, лица, шеи или гениталий. При этом остальные области тела не страдают от задержки жидкости и функционируют нормально.
Системные отеки характеризуются относительно равномерным распределением жидкости по всему телу, в области межклеточного пространства и полостей тела, в тяжелых случаях затрагивая и внутриклеточный сектор.
Отек — что это, какие виды бывают
Исходя из того, какие факторы выступают в качестве причины отеков и механизмов развития патологического процесса, выделяются несколько особых видов патологии, имеющих специфические внешние проявления.
Воспалительный — формирующийся в зоне повреждения тканей и воздействия воспалительных медиаторов, активности микробов или вирусов, других причин. Обычно подобные отеки затрагивают мягкие ткани и органы, формируются в результате активного влияния медиаторов воспаления на сосудистую проницаемость.
Аллергический — во многом схож по механизму развития с предыдущим типом, но отечность имеет несколько другие причины, формируется в результате действия на ткани медиаторов аллергии – гистамина, брадикинина и некоторых других. За счет их воздействия изменяется просвет капилляров, резко усиливается сосудистая проницаемость, жидкая часть крови устремляется из сосудов в ткани, быстро формируя отек, особенно в рыхлых, гидрофильных тканей.
Токсические виды — сходны по механизмам формирования с воспалительными и аллергическими, но в роли факторов, приводящих к повышенной проницаемости сосудов выступают отравляющие, токсические соединения, нередко также снижающие вязкость крови. Подобные отеки опасны тем, что могут затрагивать значительные зоны, вплоть до общего поражения организма.
Отеки на фоне голодания связаны с дефицитом белков, выполняющих роль своеобразных «магнитов» для молекул воды, не дающих им выходить из сосудов. Если белков в тканях гораздо больше, чем внутри сосудов, они перетягивают на себя молекулы воды, задерживая их в тканях. Определенное количество плазменных белков формирует онкотическое давление, которое внутри сосудов выше, чем в межклеточном пространстве. При потере белка на фоне голодания (либо при серьезных поражениях почек, когда с мочой теряется более 1г\л белка) происходит изменение онкотического давления плазмы относительно межклеточного пространства. Жидкость устремляется в ткани. С этим процессом связано выражение «пухнуть от голода».
Лимфогенные, возникающие по причине нарушения циркуляции лимфы в капиллярах, сбора ее от частей тела и доставки в венозную сеть, от чего отеки локализуются в регионах, богатых лимфатическими капиллярами и венозными сплетениями – венозные сплетения, они же кава-кавальные анастомозы, меж- и внутрисистемные анастомозы вен (конечности, грудная полость).
Нейрогенные связаны с нарушением работы нервных волокон или чувствительных окончаний, из-за чего плохо контролируется тонус сосудов и проницаемость их для жидкости за счет расширения или спазма в нужный момент. Такие отеки обычно развиваются в пораженных частях тела, иннервируемых поврежденным стволом или, если речь о мозговых центрах (например, при инсульте), проекцией пораженной зоны.

Отёчность тела: причины
Зачастую возникает как едва уловимый, так и достаточно выраженный отек тела, причины которого могут быть связаны с патологиями внутренних органов, соматическими или инфекционными заболеваниями, отравлениями или травмами.
Идиопатические
Предполагается, что в основе развития ведущим является эндокринный фактор, изменение баланса гормонов, особенно эстрогенового ряда. Предположение основано на более частом их формировании у женщин молодого и среднего возраста. Такие отеки возникают на фоне жаркой погоды и нагрузок, жидкость скапливается в тех частях тела, которые наиболее подвержены влиянию силы тяжести: в положении стоя это нижние конечности и частично верхние, в положении лежа – нижняя часть тела.
Сердечные
Связаны с нарушением насосной функции сердечной мышцы (миокарда), не способной прокачивать тот объем крови, который необходим для осуществления полноценного кровотока в артериях и венах. Отеки в данном случае связаны с застоем крови в области венозных сосудов, особенно отдаленных от сердца и имеющих небольшой диаметр, формируются к вечеру, после активно проведенного дня или спортивных нагрузок, выражены в области кистей, стоп, распространяются восходящим путем. При сердечной недостаточности отеки сильные, могут доходить до паха и живота, плеч и распространяются по всему телу, при отдыхе в вертикальном положении уменьшаются или распределяются в полостях тела, по спине, груди.
Почечные
Причины отеков тела скрываются в нарушении механизмов фильтрации и реабсорбции воды и солей, а также потерь почками белков при наличии воспалительных процессов. Функция почек может страдать при нарушении их кровоснабжения и гипоксии почечной ткани, что ведет к выделению факторов (биологически активных веществ), повышающих давление и способствующих выведению жидкости из сосудов в ткани. Такие отеки типичны для утреннего времени, распространяются сверху вниз – от лица и шеи к конечностям.
Причины отеков с точки зрения физиологии
С точки зрения физиологии, отеки — это задержка избытка жидкости внутри сосудов, в пространстве между клетками и в тяжелых случаях – внутри них в силу нарушения баланса натрия, белков, воды, а также расстройств в регулирующем звене (выделение гормонов, сосудистый тонус, проблемы нервной системы). Для возникновения отеков необходимо сочетание определенных условий и влияния как внешних, так и внутренних факторов.
Часто причины отеков всего тела кроются в нарушении давления внутри сосудов, тканей и клеток – в изменении гидродинамического градиента. При нормальных условиях давление крови в артериях и капиллярах выше, чем в тканях, но при этом в венах оно ниже, чем в тканевой жидкости, что позволяет осуществлять кровоток и снабжение всех клеток кислородом и питательными веществами. Если давление в области артерий высокое (например, при гипертензии), в сосудах капиллярной сети оно также повышается, «выдавливая» избыток жидкости в ткани, а вены не успевают ее всю вернуть назад, в связи с тем, что давление в области самих тканей повышается, и в вены вода возвращается плохо. Так бывает при пероральном или внутривенном введении большого объема жидкости, когда формируется общая отечность тела.
Причиной отека всего тела может быть нарушение проницаемости мембран клеток (как в области сосудов, так и тканей, органов). Мембраны становятся проницаемыми, пропускают воду, соли, мелкие молекулы там, где должны были их задерживать. Увеличивают проницаемость мембран:
- медиаторы воспаления и аллергии (особенно гистамин),
- некоторые токсины, попадающие в организм,
- недоокисленные продукты метаболизма,
- ферменты инфекционных агентов (микробов или вирусов), повреждающие мембраны клеток и сосудов, создавая в них «дыры».
Отеки такого типа характерны для отравлений, сахарного диабета, гестозов беременных, для инфекционных заболеваний. Отекают нога или рука, лицо, шея и другие области.
Расстройства осмотического или онкотического давления. Осмотическое давление создают определенные концентрации солей в области клеток, межклеточного пространства и сосудов. Жидкость по закону осмоса устремляется туда, где больше соли, чтобы разбавить концентрации. Обычно подобные отеки связаны с нерациональным питанием, приемом соленых продуктов и большого объема жидкости. Отеки всего тела могут проявляться при изменении количества белка в плазме и тканях. Белки обладают свойством удерживать воду, и она перемещается из тканей в сосуды потому, что плазме растворено много белка. При голодании или потерях белка почками, при ожогах или иных проблемах концентрация белка в плазме снижается, а в тканях их остается столько же или становится больше, и вода устремляется в ткани.

Нарушение работы лимфатической системы — еще один фактор развития отеков. Лимфатическая сеть густо оплетает все ткани и органы, собирая излишки жидкости в капилляры и унося в общий проток, вливающийся в кровеносное русло недалеко от сердца. Если капилляры воспалены, сдавлены рубцами, травмированы или поражены метастазами опухолей, жидкость по ним не может полноценно оттекать в сосуды и застаивается в тканях. Обычно это локальные отеки в области конечностей или полостей тела.
Если отекает тело, причины могут быть и в нарушении резистентности тканей, теряющих коллагеновые и эластиновые волокна, они обладают высокой рыхлостью структуры и сниженной активностью ферментных систем, поддерживающих эластичность и тургор тканей. Подобное происходит на фоне системных инфекционных и аутоиммунных патологий, выраженных воспалительных процессов, общих токсикозов.
Особенно опасны на фоне любых механизмов отека поражения жизненно важных органов, особенно отек мозга или легких, аллергический отек гортани, грозящие для человека гибелью без своевременного оказания помощи.
Если выявляется отек тела: что делать
Любые отеки, которые визуально достаточно сильно выражены, требуют консультации врача. Зачастую они являются первыми сигналами организма о серьезных отклонениях, связанных с обменными процессами. Особенно опасно, если отеки образуются на лице и шее, распространяются на глаза, пальцы рук, на ногах отечность мешает ношению обуви и передвижению.
При наличии отеков важно немедленно пересмотреть питание и питьевой режим, потреблять меньше соли, пить только чистую негазированную воду, поскольку сладкие газированные напитки, кофе, чай усиливают отечность. Если отеки не сходят за сутки, или отекает все тело, причины подобного состояния должен выяснять врач. Прежде всего, проводится осмотр и выявляется степень задержки жидкости: приблизительно вычислить этот параметр можно, если пациент знает, сколько он весит обычно и как изменился вес при развитии отеков.
Существуют тесты и пробы, определяющие степень гидрофильности (отечности) тканей. Так, волдырная проба поможет установить, насколько ткани пропитаны жидкостью, а выявление ямки на голени и ее исчезновение подскажет наличие скрытых отеков.
Пациенту на приеме врача нужно обязательно рассказать о всех медикаментах, которые принимались, так как они могут стать причиной отечности и задержки жидкости тканями. Нужно указать, имеются ли проблемы с почками и сердцем, насколько часто возникают отеки и чем они провоцируются.
Задать вопрос врачу
Остались вопросы по теме «Что такое отек»?
Задайте их врачу и получите бесплатную консультацию.
Боль отечность в суставах – Ревматология
анонимно, Женщина, 43 года
Здравствуйте. Мне 43 года, женской пол. Меня беспокоит отёк правого голеностопного сустава, боль при ходьбе в течении месяца. Больно наступать на правую пятку. При надавливании на отёчный сустав не надолго остаются вмятины и боль, как при синяке. Дней пять беспокоит температура около пяти дней 37.0-37.2 по цельсию. Принимала препараты дисклофенак и мазала воспаленный голеностопный сустав мазью долгит примерно 5 дней-улучшений никаких! На правой руке лучезапястный сустав ограничен в движении,, отека нет, но немного шире, чем был раньше. При надавливании на этот сустав появляется боль как при ударе. Имеются псориатические бляшки в основном на волосистой части головы и локтях. Также есть боль в крестце боль похожа как будто потянула спину. Пропала на левой ноге подкожно жировая клетчатка в диаметре см 5 на 2 см уже более чем 16 лет ее нету. Также беспокоит першение в горле при засыпаешь, хотя простуды нет, кашель этот появился годы три – четыре назад. Часто беспокоит горечь во рту более трех лет, и когда кушать хочется, и когда поешь, горечь непредсказуема, в любой момент может начаться. ФГДС и УЗИ в брюшной полости в норме ,год назад проводились эти обследования. В шесть лет был приступ, диагноз – дискенезия желечновыводящих путей. Также 3 года назад на приеме у лор врача обнаружилась атрофия обоих гланд, хотя раньше этого не было. Как будто их вырезали, но операций никаких не было! Рентгеновские снимки голеностопного сустава – ревматоидного артрита – не выявлено(формируются пяточные “шпоры”). Анализ крови на биохимический анализ крови (СРБ, ревматоидный фактор). Результат: СРБ 8.0 мг/л. Ревматоидный фактор 17.6 МЕ/мл. Общий анализ крови из вены, отклонение от нормы: WBC 10.1, HCT 0.432, СОЭ 32. Последнюю неделю беспокоит ломота, озноб и температура 37.0. Общий анализ был сделан до озноба и температуры. Хронических заболеваний вроде бы не имею. Два года назад попала в ДТП, был краевой перелом малой берцовой кости левой ноги, ушиб обоих колен, после чего появился хруст в правой коленном суставе при сгибании данного сустава. Не редкость кровотечения из носа при высмаркивании (из правой ноздри). ЛОР нечего не выявил. Была на приеме у ревматолога, рассказала ей все, что меня беспкоит, сделала обследования(рентген правого голеностопного сустава и правого запястья, кровь из вены на ревм пробы-ничего не показало) на которые она меня направила. Врач пришел к выводу о том, что это псориатический артрит. суставы разрушаются, хотя на рентген снимков тех суставов, которые меня беспокоят – патологий нет. Также 3 дня назад было сделано УЗИ сосудов нижних конечностей, которое ничего не показало, что может вызвать данные недуги. Врач, который проводил обследование сказал, что это воспаление жидкости суставной и необходимо посетить ортопеда. Ревматолог направила ложиться в больницу в ревматологическое отделение лечиться токсичным препаратом метатрексат. Также в этом новом году появились пятна на плечах и ногах, как оказалось, это были укусы клопов. При посещении дерматолога та даже не смогла понять, что это укусы и поставила диагноз псориаз. Что это может быть за заболевание, к каким специалистам обращаться, какие еще проходить обследования и стоит ли ложиться в больницу лечиться токсичным препаратом?
врачи назвали 8 главных причин
Отеки это всегда сигнал того, что по каким-то причинам у вас в организме (в тканях, в межклеточном пространстве) происходит избыточное накопление жидкости. Считается, что отеки проявляются внешне, когда задержка жидкости в организме составляет более 5 литров, рассказывает кардиолог, врач высшей категории Тамара Огиева.
Часто отеки могут сигналить о важных проблемах со здоровьем, являются симптомами серьезных болезней. Например, у сердечников (когда сердце плохо качает кровь, нарастает сердечная недостаточность) отеки, как правило, появляются на ногах в области щиколоток, нижней части живота. При проблемах с почками отекают прежде всего веки, лицо и кисти рук.
Нередко отеки возникают у вполне здоровых людей при неправильно подобранных диетах, голодании, если перебрали с алкоголем. Кстати, изабыток алкоголя обладает таким неприятным свойством – одновременно вызывает симптомы обезвоживания, и при этом не дает жидкости нормально выводиться из организма, загоняет ее в межклеточные пространства. Вот отсюда и набрякшие мешки под глазами и одутловатый овал лица поутру.
Вот самые частые причины отеков, о чем они сигналят, и как с ними бороться:
1. Легкие отеки в конце дня у молодых женщин, у людей, которым приходится работать стоя (продавцы, парикмахеры и т.д.).
– Нет повода беспокоиться. Когда мы долго стоим, давление в капиллярах ног повышается. Этим объясняются легкие отеки к концу дня у вполне здоровых людей. Поможет отдых на диване с приподнятыми ногами и кремы-гели на растительной основе, снимающие усталость ног.
2. Отеки у женщин, сопровождаются сонливостью, плохим настроением, хандрой, головной болью, повышенным аппетитом. Есть временная зависимость – раз в месяц.
– Виноват предменструальный синдром. Он во многих случаях сопровождается отечностью: отекают лодыжки, припухают веки и становится одутловамым лицо. Могут опухать десны, суставы. После “критических дней” эти явления проходят.
3. Асимметричные отеки на ногах. Страдают ими в основном женщины. Есть четкая граница между отечной и нормальной частью. Даже если потом отекает другая нога, видна асимметрия.
– Вероятнее всего у вас проблемы с венами – тромбофлебит, варикоз. Необходимо проверить сосуды ног. Второй вариант – это воспаление или врожденный дефект лимфатических сосудов, поясняет врач-флеболог Алексей Степанов.
4. Резко возникший отек, покраснение, боль после укуса насекомого, после того, как вы отведали непривычной пищи или понюхали цветочек, вас укусила оса или случилась реакция на прием медикаментов.
– Выраженная аллергическая реакция, похоже, это отек Квинке, говорит врач-аллерголог Евгений Заславский. – Сопровождается эта беда зудом, напряжением, повышением температуры. Опасность представляет отек на лице, слизистых рта, глотки, может быть приступ ухушья. Срочно нужны антигистаминные препараты и прочее антиаллергическое лечение.
5. Отеки, вначале на ногах, достаточно плотные, возникают постепенно, незаметно, в основном появляются к вечеру, есть другиек симптомы в виде одышки, снижения толерантности к физнагрузкам (проще говоря, стало тяжко по лестнице подниматься и выполнять привычную физическую работу).
– Скорее всего шалит “мотор” – это сигнал сердечной недостаточности. Отеки на ногах, в области поясницы, увеличение печени, все это признаки застойных явлений в большом круге кровообращения, рассказывает кардиолог Тамара Огиева.
6. Отеки быстро нарастают, отекает все тело, процесс начинается с лица и век, отеки мягкие, водянистые, подвижные, чаще появляются по утрам.
– Типичные почечные отеки. Без них не обходится обострение мочекаменной болезни, пиелонефриты и прочие воспаления, когда надо срочно идти к нефрологу или урологу.
7. Отеки появились на фоне диеты, нарушения пищеварения, длительных болей в эпигастральной области, после операции на кишечнике. В крови часто отмечается снижение белка.
– В норме белки выполняют важную функцию – они не дают развиваться отекам, задерживая воду, говрит гастроэнтеролог-диетолог Светлана Бережная. – При резком уменьшении содержания белка в организме начинается отеки. При голодании или неверной диете уменьшается поступление белка с пищей, при болезнях кишечника нарушается всасываемость белков в кровь.
8. Отеки на кистях и стопах, кожа над отеком грубая, плотная, в отличие, например, от сердечных отеков. Ямка при надавливании не образуется. Общее самочувствие неважное: сонливость, вялость, пониженная температура, редкий сердечный ритм, нарушения в половой сфере.
-Такие симптомы часто говорят о развитии микседемы. Так называется состояние при выраженном нарушении функции щитовидной железы гипотиреозе. Иногда возникает после удаления части щитовидной железы, рассказывает психоэндокринолог Наталья Гридасова.
ВАЖНО!
Какие анализы надо сдать, если у вас появляются отеки
– Общий и биохимический анализ крови. Они покажут количество белка, уровень глюкозы и других жизненно-важных показателей.
– Анализ мочи на наличие белка, сахара, количества эритроцитов, лейкоцитов.
– Пройти ЭКГ и ЭХО-кардиографию, чтобы узнать, нет ли сердечной недостаточности.
– Доплерографическое исследование сосудов – проверить на предмет тромбов и воспаления.
Как воспаление участвует в отек?
© vidka / iStock.comСразу после травмы травмированная область становится красной, теплой и болезненной, и она начинает опухать. Процесс отека, также известный как отек, является результатом острого воспаления, реакции, вызванной повреждением живых тканей.
В случае травмы целью воспалительного ответа является удаление компонентов поврежденной ткани, чтобы дать организму возможность начать заживление. Первая стадия этого процесса характеризуется изменением кровотока в поврежденной области.Кровеносные сосуды в конечном итоге расширяются и увеличивают приток крови к ткани, создавая покраснение в травмированной области. За этим следует увеличение проницаемости кровеносных сосудов, что позволяет жидкости, белкам и лейкоцитам мигрировать из кровообращения в место повреждения ткани. Поток жидкостей, клеток и других веществ к поврежденному участку вызывает отек. Иногда отечность настолько сильна, что ограничивает движение пораженной части тела.
Отек, жара и покраснение в поврежденных участках ткани уменьшаются благодаря работе лейкоцитов, особенно фагоцитов.Фагоциты очищают клеточный мусор в результате травмы. Фагоциты, известные как нейтрофилы, содержат гранулы пищеварительных ферментов, специализирующихся на этом процессе. Они обычно проникают в поврежденное место в большом количестве в течение часа после травмы. Через один-два дня другие белые клетки, известные как моноциты, входят в область, чтобы завершить процесс очистки мертвых клеток.
Воспалительный ответ, возникающий в результате травмы, обычно длится всего несколько дней. Если воспаление продолжается, оно может в конечном итоге называться хроническим воспалением с постоянным отеком низкого уровня, длительным повреждением тканей и необычно медленным заживлением.
Крайняя плоть представляет собой тонкий слой ткани, который покрывает головку полового члена, как капюшон. Не у каждого с пенисом есть тот. Если вы обрезаны, крайняя плоть была удалена с основания у середины стержня полового члена, обычно при рождении. Вы можете даже увидеть полосу рубчатой рубчатой ткани вокруг этой области, где была удалена крайняя плоть.
Если вы не повреждены (необрезаны), есть некоторые проблемы со здоровьем, с которыми вы можете столкнуться, если не позаботитесь о крайней плоти.Некоторые из этих проблем могут быть неудобными, а другие требуют неотложной медицинской помощи для предотвращения долгосрочных осложнений.
Имейте в виду, что вы все еще можете столкнуться с некоторыми из этих проблем, если у вас нет крайней плоти, но у вас гораздо меньший риск.
Давайте рассмотрим, каковы наиболее распространенные проблемы крайней плоти, как к каждой из них относятся и как можно предотвратить будущие проблемы.
Когда ваша крайняя плоть плотно прилегает, может быть трудно двигать ею без какой-либо боли или ощущения давления.Обычно это признак фимоза. В этом состоянии крайняя плоть не может быть отведена назад или втянута от головки вашего члена (головка полового члена).
Невыносимая крайняя плоть часто встречается у молодых необрезанных мальчиков. В таких случаях это не повод для беспокойства. Но ваша крайняя плоть обычно становится убирающейся после трехлетнего возраста. Он должен быть полностью убран к тому времени, когда вы достигнете 17.
Фимоз может быть вызван:
- рубцеванием, которое возникает в результате отодвигания крайней плоти ребенка назад до его готовности
- бактериальные, вирусные или грибковые инфекции крайней плоти или полового члена
- воспаление крайней плоти или головки полового члена в результате плохой гигиены или раздражения
Как его лечить
Вот несколько распространенных способов лечения стеснения, вызванного фимозом:
- Устные или актуальные лекарства для лечения инфекций. Ваш врач смажет инфицированную ткань крайней плоти и отправит образец в лабораторию для анализа. На основании ваших результатов они могут назначить антибиотики для бактериальной инфекции, ретровирусное лечение вирусной инфекции или противогрибковые лосьоны или мази для грибковых инфекций.
- Ежедневно, нежный отвод крайней плоти. Ваша крайняя плоть может быть просто плотной из-за вашей генетики. Вытягивание крайней плоти каждый день может помочь ослабить ткань, чтобы ее легче было отодвинуть.Стероидная мазь, наносимая на крайнюю плоть несколько раз в день, может помочь в этом процессе.
- Обрезание. Если другие методы лечения не помогают, возможно, вам необходимо удалить крайнюю плоть. В некоторых случаях вам может потребоваться только частичное обрезание. Это также может быть сделано, если у вас частые инфекции или воспаления, связанные с крайней плотью.
Отек ткани крайней плоти или головки полового члена может вызвать парафимоз. Когда у вас есть это состояние, вы не можете надеть крайнюю плоть назад через голову своего члена после того, как он был отведен.Это часто приводит к опуханию головы. Это также может отключить циркуляцию. Это болезненное и неотложное состояние.
Чаще всего парафимоз возникает, когда ваш врач или другой медицинский работник не отодвигает крайнюю плоть назад после отвода ее на обследование. Это также вызвано инфекцией, травмой, плотной крайней плотью, насильственной втягиванием крайней плоти или оставлением крайней плоти втянутой слишком долго.
Отек полового члена или крайней плоти в результате парафимоза требует неотложной терапии.Очень важно, чтобы вы обратились за медицинской помощью, если это произойдет. Крайняя плоть может отрезать приток крови к концу вашего полового члена, если он не переместился назад над головкой полового члена. Это может привести к осложнениям, таким как смерть ткани и, в редких случаях, необходимость удаления части или всего вашего члена.
Как лечить
Обратиться за неотложной медицинской помощью, если вы заметили что-либо из следующего:
- отечность и герметичность крайней плоти
- изменения цвета вашего пениса
- боль вокруг головки полового члена или крайней плоти
- потеря чувствительности в крайней плоти или головке полового члена
Если вы не можете переместить крайнюю плоть назад через головку полового члена, но у вас нет этих симптомов, важно, чтобы вы обратились к врачу незадолго до их развития.
Существуют безрецептурные смазки, которые могут помочь. Однако, если вы не можете сдвинуть крайнюю плоть, всегда обращайтесь к своему врачу, вместо того чтобы пытаться отодвинуть его назад, чтобы предотвратить возможные осложнения, которые могут привести к изменениям в функции вашего полового члена.
Ваш врач сначала уменьшит отечность, а затем отодвинет крайнюю плоть назад. Это может быть очень болезненным, и ваш врач может обезболить область местным анестетиком, прежде чем пытаться сдвинуть крайнюю плоть.
В редких случаях, например, когда есть повторяющаяся проблема, обрезание может быть лучшим лечением.
Некоторые инфекционные агенты могут повлиять на ваш пенис и крайнюю плоть.
Баланит относится к воспалению крайней плоти и головки полового члена.
Вы также можете заметить:
- маленькие белые пятна вокруг ваших голов и крайней плоти
- болезненное мочеиспускание, если кончик вашего полового члена опухший
- зуд или болезненность вокруг ваших голов и валов
- коренастый неприятный запах с запахом
Постхит относится к воспалению крайней плоти.Баланит обычно приводит к этому, если вы не обрезаны. Когда воспалены и головка, и крайняя плоть, это называется баланопостит.
Эти состояния могут быть вызваны инфекцией или другими причинами, вызывающими раздражение.
Некоторые общие симптомы постхита, которые влияют на крайнюю плоть, включают:
- сухость
- боль или нежность
- зуд
- ощущение жжения
- утолщение кожи (лихенификация)
- ненормальное выделение из-под крайней плоти
- фимоз
- плохо запах
Наиболее распространенные инфекции, которые могут привести к баланиту или протезированию, включают:
Как его лечить
Организм, вызывающий инфекцию, должен быть идентифицирован для успешного лечения.Общие методы лечения баланита и постхита включают:
- Нанесение кремов или мазей на пораженный участок. В зависимости от причины, антибиотики и противогрибковое лечение могут помочь уменьшить симптомы и вылечить источник инфекции. Стероидный крем также может быть использован. Поговорите со своим врачом о том, какой тип будет работать лучше для вашей инфекции.
- Сосредоточение внимания на гигиене. Каждый день осторожно мойте пенис теплой водой, чтобы уменьшить раздражение и сохранить пенис от скопления бактерий или грибков, которые приводят к инфекциям.Если вы хотите использовать мыло, убедитесь, что оно нежное и без запаха.
- Удаление раздражителей из вашей повседневной жизни. Химические вещества или красители в мыле, средствах для мытья тела и одежде могут вызвать аллергические реакции или раздражение, которые могут привести к баланиту или постгиту. Для начала, используйте душистые, не содержащие химические вещества, чтобы вымыть волосы и тело и носить хлопчатобумажное белье.
Баланит, постит и баланопостит также могут быть вызваны травмой или раздражением от различных факторов.
Вы когда-нибудь застревали в головке полового члена или крайней плоти, когда вы слишком быстро ее натянули? Это может быть больно, как сумасшедший. Полученная травма может вызвать отек или изменение цвета от воспаления, поскольку ткань начинает восстанавливать себя. Это может сделать ношение нижнего белья или брюк неудобным, а иногда невыносимым.
Этот вид травмы также может произойти, если ваш член слишком долго трется о грубое нижнее белье или материал одежды, что вызывает раздражение. Любая травма или травма полового члена может привести к этим условиям.
Использование раздражающих средств в ванне или душе также может вызвать воспаление крайней плоти. Некоторые химические вещества могут вызывать аллергические реакции, которые приводят к воспалению. Это известно как контактный дерматит, тип экземы. Боль и дискомфорт могут ощущаться очень острыми и интенсивными, особенно если они находятся возле кончика вашего члена. Распространенными раздражителями являются хлор в бассейне и латексные презервативы.
Другие причины включают в себя:
- плотная крайней плоти
- псориаз
- реактивный артрит
- баланит ксеротический облитерирующий (хронический баланит)
Общие симптомы воспаления крайней плоти включают в себя:
- сыпь или бугорчатость
- чувствительной кожи или ее
- сухость
- серые, коричневые или красные пятна на коже
- пятна красноватой, коричневатой или сероватой кожи
- заполненные жидкостью пузырьки
- утолщенной кожи
Как ее лечить
Если вы знаете, что вызывает раздражение, легче лечить.Очень легкие симптомы, такие как легкий дискомфорт, часто можно лечить дома. Однако, если вы не удалите раздражитель, ваши симптомы не исчезнут.
Попробуйте следующее:
- Используйте холодный компресс. Наносите холодное, влажное, чистое полотенце на пораженный участок в течение 20 минут в день, несколько раз в день, чтобы уменьшить отечность и боль.
- Накройте свой член повязкой. Если ваш пенис или крайняя плоть царапается от материала одежды или поврежден, оберните крайнюю плоть чистой тканью или марлей и медицинской лентой, чтобы защитить ткань от дальнейшего раздражения.
- Используйте безрецептурные кремы или мази. Нанесите крем, содержащий не менее 1% гидрокортизона, чтобы уменьшить зуд. Поместите это прямо в область или примените это к бандажу и оберните это вокруг области.
- Принимать лечение аллергии. Мягкие антигистаминные препараты, такие как дифенгидрамин (бенадрил) или цетиризин (зиртек), могут помочь при симптомах аллергической реакции. Убедитесь, что лекарство не вызывает сонливости, если вам нужно ехать или быть начеку.
- Ограничьте воздействие раздражителей. Если вы заметили, что определенный гигиенический продукт или материал одежды вызывает воспаление или другие реакции, прекратите использование этих продуктов и переключитесь на что-либо с минимальным количеством химических веществ или раздражителей, насколько это возможно. Это обычно излечивает проблему.
Хорошая гигиена важна, чтобы остановить или предотвратить это состояние, независимо от причины.
Обратитесь к врачу, если заметите:
- расщепленная или кровоточащая кожа
- проблемы с мочеиспусканием
- отек мошонки или боль
- кровянистая моча
- интенсивная боль, которая длится более двух часов
- боль во время секса
Сухость вокруг или под крайней плотью часто вызывается дрожжевой инфекцией, также называемой молочницей.
Грибковые инфекции крайней плоти являются результатом чрезмерного роста грибка, известного как Candida albicans. Вы можете получить это от незащищенного секса с кем-то, у кого уже есть инфекция. Но это также может быть результатом регулярной и тщательной очистки вашего члена и крайней плоти.
Помимо сухости, вы также можете испытать:
- красные или белые шишки
- раздражение или покраснение
- выделения из творога, как из-под крайней плоти
- герметичность крайней плоти
Как это лечить
Противогрибковые кремы, лосьоны и мази, такие как клотримазол (Canesten) и миконазол (Desenex), являются лучшим средством для лечения дрожжевых инфекций полового члена.Они также могут быть приняты как устные лекарства, назначенные вашим доктором.
Вот несколько советов, которые помогут вам избежать болезненных или неприятных симптомов крайней плоти в будущем:
- Регулярно чистите под своей крайней плотью. Ежедневно ополаскивайте область теплой водой, стараясь не попасть под крайнюю плоть.
- Избегайте ароматизированных или химически нагруженных продуктов гигиены. Искусственные запахи и химические вещества могут вызывать аллергические реакции или высушивать кожу. Это может сделать вас более восприимчивым к бактериальному или грибковому разрастанию.Выбирайте мыло, средства для мытья тела и даже шампуни с минимальным количеством искусственных ингредиентов.
- Регулярно меняйте белье. Грязное нижнее белье может задерживать бактерии или влагу под крайней плотью и вызывать ее накопление, что приводит к воспалению, инфекции или плохо пахнущей смегме. Наденьте свежую пару хотя бы раз в день. Если вы предпочитаете, наденьте свободные боксеры, чтобы область проветривалась.
- Носите защиту, когда вы занимаетесь сексом. Бактерии и вирусы распространяются через незащищенный секс.Даже те, кто не связан с венерическими заболеваниями, могут попасть под крайнюю плоть и вызвать инфекцию. Вот как защитить себя.
Если вы покупаете что-то по ссылке на этой странице, мы можем получить небольшую комиссию. Как это работает
Иногда люди могут заметить отек десен вокруг одного зуба. Этот тип воспаления десен может иметь несколько различных причин.
В этой статье мы рассмотрим возможные причины опухания десны вокруг одного зуба. Мы также предоставляем информацию о лечении и когда обратиться к стоматологу.
Возможные причины опухших десен вокруг одного зуба:
Плохая гигиена полости рта
Иногда между зубами и десной могут застревать остатки пищи.Зубной нитью и щеткой обычно удаляют этот мусор.
Если человек не удалит мусор, это может привести к набуханию десны вокруг зуба. Со временем это может привести к разрушению зубов и заболеваниям десен.
Заболевания пародонта
Поделиться на PinterestИнфекция и воспаление десен могут вызвать заболевание пародонта.Автор изображения: Anders Hedin, 1993
Около 46% людей в возрасте 30 лет и старше в Соединенных Штатах имеют признаки заболевания десен. Медицинский термин для этого – пародонтоз.
Пародонтоз возникает из-за инфекции и воспаления десен, которые поддерживают и окружают зубы. Эти инфекции возникают, когда у человека накапливается зубной налет. Зубной налет затвердевает с образованием зубного камня или камня, который труднее удалить.
Существует две стадии заболевания пародонта:
Гингивит
Когда у человека гингивит, его десны опухают и воспаляются. Другие симптомы включают:
Гингивит обратим, но без лечения он может привести к периодонтиту.
Пародонтит
Пародонтит является более поздней стадией пародонтита, во время которого десна отрывается или удаляется от зуба. Когда это происходит, инфекция может повредить кость, которая поддерживает зуб, вызывая ослабление или даже выпадение зуба.
Человек с периодонтитом будет испытывать следующие симптомы в дополнение к симптомам гингивита:
- зубы, которые становятся длиннее из-за рецессии десны
- зубы, которые появляются дальше друг от друга
- зубы, которые являются свободными или шаткими
- гной между деснами и зубы
- – изменение в том, как зубы прилегают друг к другу при прикусе
- – изменение в форме частичных зубных протезов
Абсцесс зуба
Поделиться на PinterestНа два типа зубного абсцесса – периодонтальный и периапикальный.Автор изображения: Coronation Dental Specialty Group, 2014
Абсцесс зубов – это скопление гноя, который образуется в зубе или его окружающих структурах в результате бактериальной инфекции.
Существует два типа зубного абсцесса:
- Периапикальные абсцессы обычно возникают из-за разрушения или перелома зубов, и они влияют на корень зуба.
- Пародонтальные абсцессы поражают десны.
Оба типа могут вызвать отек десен и покраснение вокруг зуба.
Другие симптомы зубного абсцесса включают в себя:
- сильная пульсирующая боль в зубе или десне
- боль, которая распространяется в ухо, челюсть или шею
- боль, которая хуже, когда лежа
- нежная, обесцвеченная или выпавший зуб
- покраснение лица и припухлость
- чувствительность к горячим и холодным продуктам или напиткам
- неприятный запах изо рта
- неприятный привкус во рту
При сильном абсцессе у человека также могут наблюдаться:
- лихорадка
- общее ощущение нездоровья
- трудности с открытием рта
- проблемы с глотанием
- проблемы с дыханием
Следующие домашние средства могут помочь уменьшить воспаление десен и улучшить здоровье десен.
Антисептическое средство для полоскания рта
Антисептическое средство для полоскания рта не может удалить существующие зубной налет и зубной камень, но может помочь контролировать накопление дополнительных бактерий зубного налета.
Антисептическое средство для полоскания рта продается без рецепта (OTC) в аптеках и аптеках. Ищите бренды, содержащие ингредиенты с сильными антисептическими свойствами, такие как хлорид цетилпиридиния.
Иногда стоматологи могут назначить антисептическую жидкость для полоскания рта, содержащую хлоргексидин, который, как показывают исследования, является наиболее эффективным ингредиентом.
Промывка соленой водой
Исследование 2016 года изучало влияние промывания соленой водой на заживление ран десен.
Для этого исследования ученые удалили клетки фибробластов десны из зубов доноров. Эти клетки составляют соединительную ткань зубов.
После изоляции поврежденных клеток исследователи промывали их в растворе с морской водой в течение 2 минут, три раза в день.
Они обнаружили, что морские растворы с концентрацией 1,8% были наиболее эффективными в улучшении скорости заживления ран.
Люди могут приготовить эффективный раствор для морской воды, растворив ровную чайную ложку соли в стакане охлажденной кипяченой воды. Они могут ополаскивать раствором три-четыре раза в день.
Травяное полоскание
Исследование, проведенное в 2014 году, было посвящено изучению воздействия зубного налета и антигивитита на полоскание полости рта, содержащее масло чайного дерева, гвоздику и базилик. Эти ингредиенты обладают противомикробными и противовоспалительными свойствами.
Исследователи разделили 40 участников на две группы.Одна группа использовала коммерчески доступное полоскание для рта в течение 21 дня, в то время как другая группа использовала травяное полоскание рта.
Результаты травяного полоскания были сопоставимы с результатами коммерческого полоскания. Участники в обеих группах показали улучшения в различных показателях здоровья десен, включая уменьшение бляшек и воспаление десен.
Ибупрофен
Обезболивающие, такие как ибупрофен, могут помочь уменьшить боль в деснах, когда человек проходит лечение абсцессов зубов или заболеваний пародонта.
Люди могут поговорить со своим стоматологом о следующих методах лечения:
Очистка и полировка зубов
Профессиональная чистка зубов удаляет зубной камень с зубов, что может помочь устранить гингивит.
Во время чистки стоматолог-гигиенист использует специальные инструменты для удаления зубного камня. Затем они сглаживают и полируют поверхность зуба, чтобы предотвратить накопление зубного налета в будущем.
Строгание корней
Строгание корней – это процедура глубокой очистки, которая удаляет зубной налет и зубной камень с корней зубов.Стоматологи могут называть это удаление масштабированием или санацией.
Люди, которые проходят эту процедуру, часто получают местную анестезию.
Антибиотики
Оральные антибиотики обычно эффективны при лечении абсцессов зубов. Человек должен также пройти лечение зубов, чтобы устранить причину абсцесса.
Иногда инфекция уже может распространиться на другие части тела. В очень тяжелых случаях человеку может потребоваться оставаться в больнице и получать внутривенные антибиотики.
Разрез и дренаж
В некоторых случаях стоматологу может потребоваться сделать надрез в абсцессе для удаления инфицированного гноя.
После дренирования стоматолог промоет область физиологическим раствором. Другие методы лечения также могут быть необходимы.
Корневой канал
Корневой канал – это стоматологическая процедура, включающая удаление бактерий из корней зараженного зуба.
Стоматолог получает доступ к корням зуба через коронку, которая является видимой частью зуба. Затем они очищают и заполняют корни и корону.Некоторым людям может понадобиться искусственная коронка для защиты и восстановления зуба.
Удаление зуба
Иногда стоматологу может понадобиться удалить зараженный зуб. Эта процедура потребует местной анестезии.
Поделиться на PinterestБез лечения пародонтоз может перерасти в пародонтит.Изображение предоставлено: Bin im Garten, 2017
Люди должны проходить стоматологическое обследование не реже одного или двух раз в год, даже если у них нет никаких симптомов зубов или десен.
Обследования позволяют стоматологу лечить любые проблемы на ранних стадиях, прежде чем они станут более серьезными.
Люди должны посещать стоматолога между запланированными визитами, если они испытывают какие-либо из следующих симптомов:
- опухшие или кровоточащие десны
- пятна или язвы во рту, которые длятся дольше недели
- боль в челюсти или неровный прикус
- трудности с жеванием или глотание
- боль или отек во рту, лице или шее
Лучший способ предотвратить воспаление десен – это соблюдать правила гигиены полости рта:
- чистить зубы два раза в день
- зубной нитью не реже одного раза в день
- проходить стоматологическое обследование один или два раза в год
- посещать стоматолога при появлении опухших десен или зубной боли
- избегать избытка сахара для предотвращения образования зубного налета
- избегать употребления табака
опухоль вокруг одного зуба может возникать у многих причины, в том числе плохая зубная гигиена и пародонтоз.
Люди должны посещать стоматолога, если опухание продолжается более недели. Более раннее назначение необходимо, если человек подозревает абсцесс зуба.
Во многих случаях человек может предотвратить отек десен, соблюдая правила гигиены полости рта, которые включают регулярную чистку и использование зубной нити и посещение стоматолога для регулярных осмотров.
Некоторые из домашних средств в этой статье доступны для покупки онлайн:
. , Росс Хаузер, доктор медицинских наук, клиник медицинской регенеративной медицины, Форт-Майерс, Флорида,
Даниэль Р. Стейлен-Матиас, MMS, PA-C , Медицинская клиника регенеративной медицины, Оук Парк, Иллинойс
Синовит коленного сустава – отек коленного сустава и синовиальное воспаление
В этой статье мы рассмотрим синовиальное воспаление коленного сустава в результате нестабильности коленного сустава и остеоартрита и обсудим варианты лечения.
- У вас проблема с отеком колена.
- Проблема очень очевидна для вас. Вы смотрите на свои колени, и они опухшие и наполненные водой.
- Вы не можете согнуть колено, чтобы сесть в машину или на стул. Иногда вам нужно придумать, как правильно пользоваться туалетом и вставать и вставать с кровати.
- Колени у вас жесткие, болезненные, и после того, как они просто захотели, чтобы они ушли, вы стали менеджером отека колен.
- В вашем наборе для лечения отеков колена есть список лекарств и безрецептурных продуктов, которые в лучшем случае являются временными решениями.
Вы искали ответы и в значительной степени получаете ту же информацию о рекомендациях по лечению отека коленного сустава, где бы вы ни находились.
Вы также приобрели:
- наколенники, тузы, различные ленты и наколенники
Несмотря на все эти усилия, отечность колена остается, и вы обнаруживаете, что оборачиваете колени прохладной оберткой, поскольку сам лед стал для вас лекарством, и перед любой деятельностью вы принимаете таблетки в качестве профилактического лекарства.
Прогрессирование остеоартроза начинается спонтанно с травмы колена. Отек – это остеоартрит, возникающий на ваших глазах.
Исследователи из Китайского медицинского университета объединились с врачами из медицинского центра Университета Раша и Университета Дрексел, чтобы опубликовать исследование от января 2020 года ( 1 ), в котором они предполагают, что синовит или воспаление синовиальной оболочки коленного сустава предшествует и связан с остеоартритом. Исследователи предполагают, что когда у вас хроническое или острое повреждение колена, достаточное для того, чтобы вызвать хроническое или острое воспаление, прогрессирование остеоартрита начинается спонтанно.
Вот что они сказали:
- ». , , Наши результаты показывают, что воспаление синовиальной оболочки , которое происходит до деградации хряща , является ранним событием во время инициации и прогрессирования остеоартрита. »
- Примечание: воспаление наступает до разрушения хряща. Поэтому воспаление вызывает кость на кости, а не наоборот.
- ”воспалительные и деструктивные реакции в патогенезе остеоартрита в значительной степени зависят от синовиальных клеток, которые продуцируют провоспалительные цитокины, такие как IL-1β и TNF-α, и, следовательно, оказывают комплексное воздействие на другие части сустава и способствуют деградации хряща, синовиальная гиперплазия, субхондральный склероз и боль при остеоартрите.»
- Примечание: Воспаление синовиальной оболочки коленного сустава является токсичным супом провоспалительных факторов. Когда ваше колено живет в токсичном супе, оно находится в дегенерирующем состоянии.
Почему у тебя всегда опухло колено?
Вы опухаете, потому что ваше колено живет в токсичной, воспалительной среде, и это токсическое воспаление проходит глубже, чем консервативная противовоспалительная помощь может выдержать
Сустав, который живет в постоянном воспалении, является суставом при эрозии.Ваше колено находится в разъедающем состоянии, где оно разрушается быстрее, чем ваше тело может его починить. Воспалительный процесс вызывает коррозию. Вот почему существует настоятельная необходимость остановить воспаление, чтобы остановить эрозию суставов. Многие пациенты не осознают, что воспаление, вызывающее отек коленного сустава, проходит глубоко. Глубже, чем противовоспалительные препараты можно выдержать в долгосрочной перспективе. Вот почему ваше колено всегда опухшее.


Эта иллюстрация демонстрирует прогрессирование остеоартрита коленного сустава от небольшой слезы или травмы дегенеративного заболевания суставов.В этом примере простая травма связки, такая как медиальная коллатеральная связка, изображенная здесь), не разрешена, в результате нестабильность сустава, которую может вызвать эта небольшая травма, является полным разрушением коленного сустава. Как мы продемонстрируем в этой статье, небольшая неповрежденная травма может самопроизвольно привести к остеоартриту через отек и воспаление.
Хронический отек колена развивается и ухудшается при артрозе колена
В этом видео Даниэль Р.Steilen-Matias, MMS, PA-C предлагает краткую сводку о постоянном дегенеративном процессе, протекающем в колене, который каждый день проявляется как отечность.
Резюме и точки обучения:
- Многие пациенты говорят нам, что их другие медицинские работники и врачи отклоняют или игнорируют их жалобы на отек колена. Однако, как показывают исследования, например, исследование, рассмотренное в этой статье, хронический отек коленного сустава означает раннее развитие остеоартроза.
- Причина отека колена связана с прочностью, целостностью или отсутствием мягких тканей вокруг колена. Таким образом, отек колена может происходить из-за травмы связки колена или нестабильности. Ваше тело, пытаясь обеспечить стабильность для неустойчивого колена, раздувает колено как защитный механизм, чтобы временно обеспечить устойчивость к потребности. Это должно быть временным. Ваше тело отекает колено, пока не произойдет заживление травмы. Жидкость заполняет колено, чтобы также предотвратить чрезмерные движения для ускорения заживления.Когда рана заживает, отек исчезает.
- Если вы выполняете работу, которая требует больших физических усилий, вы целый день стоите на ногах, поднимаетесь по лестнице или ступенькам и т. Д., Это является большой нагрузкой на колени, и ваше тело делает все возможное, чтобы обеспечить опухоль, необходимая, чтобы держать ваше колено вместе. Проблема хронического отека вызывает быстрое вырождение в колене.
Исследование: пациенты не знают, насколько сильны их воспаления и насколько они разрушительны для колен
В марте 2019 года доктора Бригама и Женской больницы, Медицинской школы Гарварда, Медицинского факультета Бостонского университета, Медицины Вейля Корнелла и Клиники Мейо опубликовали результаты, в которых говорилось, что пациенты не знают, насколько сильно их воспаление.Когда пациент сообщает врачу, что у него есть проблемы с отеками, врач должен рассматривать проблему хуже, чем пациент предлагает.
Прослушайте основные моменты исследования, опубликованного в журнале Arthritis Care & Research . ( 2 )
- Синовит является распространенной особенностью у пациентов с остеоартрозом колена и слезой мениска и связан с болью и повреждением хряща.
- Исследователи проанализировали данные от 276 пациентов.Пациенты самостоятельно сообщали об эпизодах набухания.
- Двадцать пять процентов пациентов сообщили об отсутствии отека,
- 40% пациентов сообщили о перемежающейся опухоли,
- и 36% пациентов имели постоянный отек.
Когда у этих пациентов была МРТ. МРТ обнаружила гораздо больше отеков, чем сообщили пациенты. Заключение этого исследования призвало врачей быть осторожными против использования отека, о котором сообщают пациенты, как прокси воспаления, проявляющегося как выпот-синовит. Другими словами, опухоль хуже, чем думают пациенты. Просто колено хуже, чем они думают.
Что 18 месяцев непрерывного воспаления делают с вашим коленом, когда у вас есть разрыв мениска?
В начале января 2019 года та же исследовательская группа опубликовала в журнале «Артрит и ревматология» ( 3 ) исследование 221 пациента с остеоартрозом коленного сустава и слезой мениска. Они обследовали этих пациентов в течение 18 месяцев.
- выпот-синовит (отек) был постоянно минимальным у 45,3% и устойчиво обширным у 21,3% пациентов.
- Оставшиеся 33,5% пациентов имели минимальный синовит в одном случае и обширный синовит в другом.
- Пациенты с экстенсивным выпотом-синовитом в начале исследования (много припухлости) с постоянным экстенсивным выпотом-синовитом (продолжение обширного отека) имели значительно повышенный риск прогрессирования глубины повреждения хряща.(Чем больше отверстие в хряще или, как правило, тем больше риск прогрессирования до «кости на кости» в течение 18-месячного периода исследования).
Многие из вас будут читать эту статью, потому что вы ищете способы остановить воспаление колена и отек.
Мы видим много пациентов, у которых симптомы коленного сустава ухудшаются. Отек теперь просто стал частью страшного трио
- постоянное набухание
- Боль и скованность
- Нестабильность и колено уступает
Эти проблемы усугубляются, несмотря на годы лекарств.
Когда мы видим пациента в наших клиниках с отёком колена, мы говорим: «Что вы взяли для этого?»
Как правило, первая линия лечения будет включать использование противовоспалительных препаратов . Список включает в себя много знакомых имен, лекарств, которые вы уже можете принимать.
- Наиболее распространенные: аспирин, ибупрофен (Motrin, Advil), напроксен (Aleve, Anaprox, Naprelan, Naprosyn)
- Рецепты: целекоксиб, диклофенак, индометацин, оксапрозин (Daypro), пироксикам (Feldene)
Почему противовоспалительные средства не работают для вас?
NSAID-устойчивая продолжающаяся боль при остеоартрите
Затем мы спрашиваем пациента, были ли полезны эти противовоспалительные средства.Они обычно отвечают: «Сначала они отлично работали, потом мне пришлось принимать более высокие дозы». Затем мы можем посмотреть на их раздутое колено в офисе и сказать: «Они не выглядят так, как будто работают сегодня».
Не только не работает, но еще хуже:
Очевидно, что противовоспалительные препараты предназначены для уменьшения боли и давления, возникающих при воспалении. В нашей статье «Нестероидные противовоспалительные средства (НПВП) усиливают боль» , мы ссылаемся на исследования против применения НПВП.Это исследование предполагает:
- Прекращение использования НПВП рассматривается как способ помочь пациентам избежать операции по замене суставов и ухудшению боли
- Причина, по которой рекомендуется замена сустава, заключается в том, что НПВП не работают. Фактически, использование НПВП ускорило боль, которая привела к рекомендации по замене суставов.
- НПВП дают ложное чувство исцеления, что еще хуже. Теперь исследования показывают, что НПВП могут вызывать привыкание.
Исследование, проведенное в Университете Новой Англии, опубликованное в Журнале боли , , (4) , подтверждает эту идею о том, что неспособность НПВП помочь пациенту с токсическим воспалением является основной причиной замены коленного сустава.
- Из исследования: «Сложность в лечении прогрессирующей боли при остеоартрите часто приводит к заместительной терапии суставов. Лучшее понимание механизмов, управляющих устойчивой к НПВП постоянной болью при остеоартрозе , может способствовать разработке альтернатив заместительной терапии суставов ».
Пожалуйста, обратите внимание на ключевые слова: НПВП-устойчивая продолжающаяся боль при остеоартрозе
- Это исследование от врачей из Медицинского центра Университета Маастрихта и Бостонского университета.В этом исследовании, опубликованном в журнале , Public Library of Science One (5) обсуждается ингибитор NSAID COX-2. (ЦОГ или циклооксигеназы, это два фермента (ЦОГ-1 и ЦОГ-2), которые способствуют воспалению).
Цена за отключение воспаления?
- ингибиторов ЦОГ прекращают воспаление, а непосредственно вызывают подавление роста клеток хряща и естественное восстановление роста суставного хряща .
НПВП предотвращают заживление колена.
Вам сказали сделать инъекцию кортизона
В этом видео
- Разница между пролотерапией и кортизоном огромна.
- Кортизон при введении в сустав может успешно маскировать боль. У многих людей очень успешное лечение кортизоном. Мы обычно видим пациентов, которые имеют длительную историю инъекций кортизона, и эти инъекции уже не эффективны для них.
- Кортизон, как было показано, во многих исследованиях ускоряет дегенеративный остеоартрит через разрушение хряща.
- За эти годы мы видели много пациентов, которые получили инъекции кортикостероида (кортизона) для боли в суставах. К сожалению для многих, чрезмерное лечение кортизоном приводит к ухудшению хронической боли. Опять же, в то время как некоторые люди получают выгоду от кортизона в краткосрочной перспективе – данные указывают на то, что кортизон вызывает больше проблем, чем помогает.
В нашей статье «Альтернативы кортизону » мы обсуждаем некоторые из этих исследований, в том числе новое исследование от октября 2019 года, в котором говорится, что кортизон приводит к большей потребности в замене коленного или тазобедренного сустава.
- Кортикостероид повредил хрящ коленного сустава и не обеспечил значительного облегчения боли через два года.
- Это исследование было опубликовано врачами из Медицинского центра Тафтса в Бостоне и опубликовано в Журнале Американской Медицинской Ассоциации , (JAMA) (6)
- Кортизон разрушает и повреждает нативные стволовые клетки
- Это исследование было опубликовано в клинике Майо. (7) Исследования показывают, что кортизон может препятствовать естественным стволовым клеткам в хряще.(Мезенхимальные стволовые клетки (МСК) являются строительными блоками хрящевой ткани другой опорно-двигательного аппарата.) Кортизон угрожает их врожденной регенерационной способности в обмен на временное обезболивание.
- В Международном журнале клинической ревматологии , (8) исследователи написали: «Кортикостероидная терапия, как и НПВП, может привести к разрушению хряща , предполагая, что положительный эффект на боль в суставах также может быть связан с ускоренным разрушением суставов, что является чрезвычайно важным фактором при хроническом, длительном состоянии, таком как остеоартрит.
Почему RICE и ICE не ответ
Вам может быть рекомендовано использовать лед для уменьшения отека. Для многих спортсменов рекомендация врача протокола RICE по лечению травм, связанных с мягкими тканями, связанных со спортом, рассматривалась как золотой стандарт медицинской помощи. Тем не менее, это лечение в настоящее время подвергается критике из удивительного источника, доктор, который создал руководящие принципы лечения RICE, Гейб Миркин, MD.
В недавней статье на своем собственном сайте доктор Миркин признает, что и лед, и отдых (ключевые компоненты RICE) могут задерживать заживление.Это понимание пришло почти через 40 лет после того, как доктор Миркин написал книгу « » Sportsmedicine Book (1978), где он придумал аббревиатуру «RICE» для 4 элементов, ставших стандартом лечения травм мягких тканей – «Отдых, лед, компрессия». и высота. Тренеры, врачи, физиотерапевты и непрофессионалы на протяжении десятилетий рекомендуют «RICE» и следуют им, но, как утверждает Миркин:
- «теперь кажется, что и лед, и полный покой могут задерживать заживление вместо помощи.” (9)
Проблемы с лишним весом и ожирением вызывают больше воспаления
Когда мы предлагаем пациенту, что его колено может выиграть от потери веса, мы обычно слышим: «Я знаю, я знаю» или «Я пытался». Это типичные ответы кого-то, кто пытался похудеть и устал от лекций. Прибавка в весе, как и остеоартрит коленного сустава, – это медленная методическая проблема, которую нельзя заставить исчезнуть в одночасье. Чтобы похудеть, вы должны найти внутреннюю мотивацию для этого.Может быть, исследования могут помочь.
В июле 2020 года исследователи, написавшие в медицинском журнале Skeletal Radiology ( 10 ), рассмотрели три группы пациентов. У всех пациентов был остеоартрит коленного сустава. Три группы были: люди с нормальным весом; люди с избыточным весом; люди, которые были тучными. Они искали связь между избыточным весом и увеличением воспаления колена. Вот результаты:
- «Избыточный вес или ожирение были в значительной степени связаны с большей распространенностью и тяжестью биомаркеров для визуализации синовиального воспаления.Значительная воспроизводимость и высокая корреляция со структурной структурой коленного сустава, дегенерацией хряща и показателями боли подтверждают правильность биомаркеров синовиального воспаления, использованных в этом исследовании ».
Что все это значит? Чем больше вес, тем больше воспаление, тем больше боли, тем больше потребность в лекарствах, тем больше боль в колене, тем больше возможная потребность в замене колена.
Если вы хотите больше рассказать об этом аспекте проблем с воспалением колена, см. Нашу статью: Какое лучшее противовоспалительное лекарство? Это может быть потеря веса
Если все эти методы лечения не работают, а воспаление продолжается и вызывает повреждение колена, может быть рекомендовано хирургическое удаление воспаленной синовиальной ткани и, в конечном итоге, замена коленного сустава.
- Синовиальная жидкость – густая гелеобразная жидкость, которая помогает смягчить колено и поглощает ежедневные воздействия ходьбы и бега, а также подъема по лестнице на колени.
- Синовиальная мембрана выравнивает капсулу сустава и помогает поддерживать синовиальную жидкость в суставах.
- Воспаление синовиальной оболочки, , синовит , обнаруживается как у пациентов с ревматоидным, так и с остеоартрозом. Это может также развиться после операции на колене.
- Врачи используют синовиальную жидкость как средство для понимания воспалительной среды коленного сустава.
Понять ваше воспаление – значит понять, что ваше колено или стало нестабильным. Но вызывает ли ваше неустойчивое колено воспаление или воспаление вызывает ваше неустойчивое колено? Что-то должно быть исправлено.
Исследователи заняты тем, что задают вопрос: что первично, воспаление или дегенеративное заболевание колена? На поверхности, которая кажется довольно прямой, воспаление и дегенерация вызывают эрозию колена. Но не так быстро –
Врачи Университета Калгари, опубликовавшие в медицинском журнале Остеоартрит и хрящ , (10) , предполагают, что нестабильность коленного сустава приводит к разрушительным изменениям в синовиальных мембранах и хрящах.Таким образом, в этом исследовании сначала возникла нестабильность коленного сустава, затем воспаление и остеоартрит.
Поэтому для лечения синовиального воспаления – нужно лечить нестабильность колена
Их исследовательский вывод заключался в том, что нестабильность коленного сустава может способствовать воспалительной внутрисуставной среде ( больного сустава ), тем самым способствуя развитию остеоартрита.
Чтобы избавиться от отека, воспаления и дегенерации, требуется медицинский работник, знакомый с использованием воспаления в качестве лечебного средства.
Выше мы говорили, что сустав, который живет в постоянном воспалении, является суставом в состоянии постоянной эрозии. Ваше колено находится в месте, где оно разрушается быстрее, чем ваше тело может его починить. Мы не просто говорим о куске колена, как о хряще, или просто о сухожилии, или как о связке, это все колено, самопроизвольно дегенерирующее. Вот почему все ваше колено опухло.
Основное внимание в нашем лечении уделяется укреплению и восстановлению связок коленного сустава.Почему это наше внимание?
Если вы хотите избавиться от хронического отека коленного сустава, вам необходимо пройти курс лечения, который восстанавливает все колено. Связки – это структуры, которые удерживают все колено вместе. Это означает, что для восстановления мениска необходимо укрепить связки. Чтобы излечить повреждение хряща, вы должны лечить связки. Чтобы предотвратить повторение кисты пекаря, вы должны лечить связки. Чтобы предотвратить дальнейшую дегенерацию коленного сустава от разрушительных сил остеоартрита, вы должны лечить связки с помощью процедуры, которая корректно выключает воспаление таким образом, что полезное воспаление, воспалительный процесс, который восстанавливается, остается позади, чтобы залечить повреждение.
Преимущества целостного подхода к лечению коленного сустава можно ясно увидеть в определении остеоартрита коленного сустава:
Артроз коленного сустава – это разрушение всего колена
- Отек коленного сустава является результатом медленного прогрессирующего дегенеративного заболевания, которое:
- разрушает суставной хрящ,
- вызывает разрушительных изменений смазывающей и защитной синовиальной оболочки колена ,
- повреждений и вызывает гибель субхондральной кости,
- вызывает слабость, повреждение и слабость в поддерживающих коленных связках и сухожилиях,
- разрушает и вызывает смерть мениска,
- и, в общем, вызывает дегенерацию связок и менисков и вызывает деструктивную гипертрофию (увеличение или отек) капсулы коленного сустава.
Все в колене влияет на связки, а связки влияют на все в колене. Неопознанное повреждение микро-связки вызывает отек
Связкифункционируют в основном для поддержания плавного движения сустава, ограничения чрезмерного смещения сустава и обеспечения устойчивости коленного сустава. Когда силы, которым подвергаются связки, слишком велики (острая травма или дегенеративный сбой, вызванный слабостью связки), происходит сбой, приводящий к резким изменениям в структуре и физиологии сустава. В колене это вызывает сильную опухоль и нестабильную неустойчивость.
Выше мы обсуждали исследование, которое показало, что пациент не осознавал, насколько плохо было его колено, и поэтому у него был хронический отек. Нестабильность и отек коленного сустава могут быть вызваны микроповреждением, которое вызывает нестабильность, которую не так легко увидеть на МРТ, и которую трудно определить при обследовании коленного сустава? Почему, потому что, когда целое колено не работает, трудно увидеть мелочи.Как микроразрыв связок колена. Однако легко заметить одну вещь, которая является результатом повреждения микро-связок, также называемого слабостью связок.
В этом видео Росс Хаузер, доктор медицинских наук, рассказывает о лечении коленного сустава в прололотерапии, которое проводится в наших клиниках Caring Medical. Это не типично для способа, которым лечение может быть выполнено в кабинетах другого врача.
Видео обучение и продемонстрированные очки:
- В этом видео Росс Хаузер, доктор медицины, демонстрирует внутрисуставные (внутри колена), а также инъекции, окружающие наружную часть колена.
- Линия медиального сустава здесь, где медиальная коллатеральная связка.
- Сухожилие ансерина
- Среднее сухожилие надколенника сетчатки
- Дистальная четырехглавая мышца
- Линия бокового сустава, где расположена боковая коллатеральная связка.
- прикрепление подвздошной кости
- Капсулярные коленные связки
Комплексная прололечение при проблемах с нестабильностью коленного сустава, износом и костью на кости
Повторное воспаление как противовоспалительное средство
Комплексная пролотерапия– это инъекционная техника, в которой используется простой сахар, декстроза, а в некоторых случаях она сочетается с тромбоцитарной плазменной терапией (тромбоциты) для устранения повреждений и микроразрывов связок или мягких тканей в колене.Серия инъекций проводится на нежные и ослабленные участки пораженных структур колена. Эти инъекции содержат пролиферативный, чтобы стимулировать организм к восстановлению и заживлению, вызывая легкую воспалительную реакцию .
Локализованное воспаление приводит к тому, что целебные клетки попадают в поврежденную область и откладывают новые ткани, создавая более прочные связки и восстанавливая мягкие ткани. По мере того, как связки сжимаются и заживают мягкие ткани, структуры колена функционируют нормально, а не сглаживаются и перемещаются не на своем месте.Когда колено функционирует нормально, боль и отек исчезают.
В опубликованном исследовании в Journal of Prolotherapy мы исследовали результаты пациентов, получающих лечение Prolotherapy для нерешенной, трудной для лечения боли в колене в благотворительной клинике в Иллинойсе. Вот основные пункты нашего исследования:
- Результаты этого ретроспективного неконтролируемого обсервационного исследования показывают, что прололечение помогает уменьшить боль и улучшить качество жизни пациентов с неурегулированной болью в колене.
- Снижение уровня боли, жесткости и хруста достигло статистической значимости при пролотерапии.
- Процент пациентов с меньшей болью в колене составил 95%, и 99% сообщили о долгосрочных улучшениях жесткости после прололечения.
- Восемьдесят шесть процентов пациентов снизили потребность в дополнительных болеутоляющих средствах, в том числе на 90% и более, после прололечения.
- Восемьдесят два процента показали улучшение сна.
- Для тех, кто с депрессией и тревогой, 86% были менее депрессивными и 82% были менее тревожными.
- Что касается повседневной жизни, пролотерапия улучшила ходьбу у 84%, спортивные способности у 76%, и зависимость от другого человека у 75% пациентов, проходящих лечение.
- пациентов, пролеченных методом пролактерапии декстрозой Хакетт-Хемволл, 95% почувствовали общее улучшение качества своей жизни.
- Девяносто четыре процента пациентов отметили, что их улучшение общей инвалидности в основном продолжалось с момента их последнего лечения.
Синовиальная жидкость накапливается в сумках вокруг коленного сустава
Врачи в Тайване, опубликовавшие свое исследование в медицинском журнале Experimental Gerontology (11) , изучили влияние плазмы, обогащенной тромбоцитами, на объем синовиальной жидкости, концентрацию белка и тяжесть боли у пациентов с остеоартрозом коленного сустава .Вот их резюме исследований:
- Пациенты с остеоартритом коленного сустава часто осложняются болями в суставах, отеком, слабостью и болью. Эти жалобы часто вызваны чрезмерным количеством синовиальной жидкости, скопившейся в бурсе вокруг коленного сустава.
- Они исследовали эффективность богатой тромбоцитами плазмы при лечении пациентов с с остеоартритом коленного сустава от незначительного до умеренного в сочетании с надколенниковым бурситом.
- Было набрано 24 пожилых пациента с остеоартритом коленного сустава от легкой до умеренной степени в сочетании с надколенниковым бурситом.
- Аспирация синовиальной жидкости выполнялась под воздействием ультразвука с последующими инъекциями PRP.
- Три ежемесячные инъекции PRP были выполнены в пораженные колени в общей сложности 3 месяца.
- Приблизительно после 2-й инъекции PRP наблюдалось значительное снижение концентраций и объемов общего белка синовиальной жидкости (что указывает на уменьшение воспаления) и значений индекса Lequesne (это значение, данное для измерения степени тяжести остеоартрита коленного сустава).
- Поэтому, по крайней мере, две ежемесячные инъекции PRP могут быть полезны для лечения пациентов с остеоартритом коленного сустава от легкой до умеренной степени тяжести в сочетании с надколенниковым бурситом.
Справочные материалы:
1 Ляо Л, Чжан С, Чжао Л, Чан Х, Хань Л, Хуан Дж, Чен Д. Острый синовит после перенесенной травмы и ассоциируется с началом и развитием остеоартрита. Int J Biol Sci. 2020 янв. 1; 16 (6): 970-80. [Google Scholar]
2 Макфарлейн Л.А., Ян Х, Коллинз Дж. Э., Гермази А., Мандл Л. А., Леви Б. А., Маркс Р. Г., Сафран-Нортон К. Е., Лосина Е., Кац Ю. Н., Исследовательская группа MeTeOR.Взаимосвязь между зарегистрированным отеком отеком и МРТ-обусловленным выпотом-синовитом у пациентов со слезами на мениске и остеоартритом коленного сустава. Лечение артрита и исследования. 4 мая 2018 года. [Google Scholar]
3 Макфарлейн Л.А., Ян Х, Коллинз Дж. Э., Джаррайя М., Гермази А., Мандл Л. А., Мартин С. Д., Райт Дж, Лосина Е., Кац Ю. Н., Исследовательская группа MeTeOR. Связь изменений в эффузионном-синовите с прогрессированием повреждения хряща в течение восемнадцати месяцев у пациентов с остеоартрозом и слезой мениска.Артрит и ревматология. 2019 янв; 71 (1): 73-81. [Google Scholar]
4 Гавелин J, Имберт I, Кормье J, Аллен J, Porreca F, Кинг Т. Центральная сенсибилизация и нейропатические признаки продолжающейся боли в крысиной модели прогрессирующего остеоартрита. Журнал боли. 2016 март 1; 17 (3): 374-82. [Google Scholar]
5 Caron MM, Emans PJ, Sanen K, Surtel DA, Cremers A, Офелдерс D, Ван Рейн LW, Welting TJ. Роль простагландинов и ЦОГ-ферментов в хондрогенной дифференцировке клеток-предшественников ATDC5.Сюжет один. 2016 апр. 6; 11 (4): e0153162. [Google Scholar]
6 Макалиндон Т.Е., ЛаВалли М.П., Харви В.Ф., Прайс Л.Л., Дрибан Дж.Б., Чжан М., Уорд Р.Дж. Влияние внутрисуставного триамцинолона и физиологического раствора на объем коленного хряща и боль у пациентов с остеоартрозом коленного сустава. Рандомизированное клиническое исследование. JAMA. 2017; 317 (19): 1967-1975 годы. [Google Scholar]
7 Wyles CC, Houdek MT, Wyles SP, Wagner ER, Behfar A, Sierra RJ. Дифференциальная цитотоксичность кортикостероидов на мезенхимальных стволовых клетках человека.Клиническая ортопедия и смежные исследования®. 2015 март 1; 473 (3): 1155-64. [Google Scholar]
8 Софат Н. Куттапития А. Будущие направления лечения боли при остеоартрозе. Int J Rheumatol. Апрель 2014 г .; 9 (2): 197–276. [Google Scholar]
9 Миркин Г. Почему лед задерживает восстановление. 16 марта 2014 года.
10 Kanthawang T, Bodden J, Joseph GB, et al. Люди с ожирением и избыточным весом имеют большее синовиальное воспаление в коленном суставе и связанную структурную и хрящевую композиционную дегенерацию: данные инициативы по остеоартриту [опубликовано в сети Интернет до публикации в печати, 23 июля 2020 г.]. скелетный радиол . 2020; 10,1007 / s00256-020-03550-5. doi: 10.1007 / s00256-020-03550-5
11 Egloff C, Hart DA, Hewitt C, Vavken P, Valderrabano V, Herzog W. Нестабильная нестабильность приводит к длительным изменениям синовиального колена и остеоартрита в модели кролика , Артроз хряща. 2016 Jun; 24 (6): 1054-60. [Google Scholar]
12 Чэнь КПК, Ченг Ч.С., Сюй Цюй, Лин ХК, Цай Ю.Р., Чен Дж.Л. Влияние богатой тромбоцитами плазмы на объемы синовиальной жидкости, концентрацию белка и выраженность боли у пациентов с остеоартрозом коленного сустава.Exp Gerontol. 2017 апр. 20; 93: 68-72. [Google Scholar]
3722
4255









 Отчетливо слышимый хруст или своеобразный хлопок в момент получения травмы, после чего возникает резкая боль.
Отчетливо слышимый хруст или своеобразный хлопок в момент получения травмы, после чего возникает резкая боль. Нарушение привычной функциональности.
Нарушение привычной функциональности.
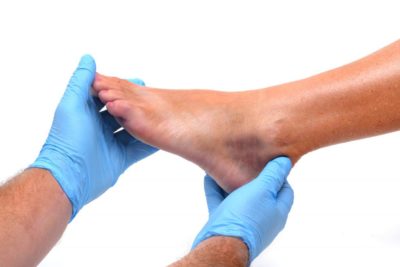

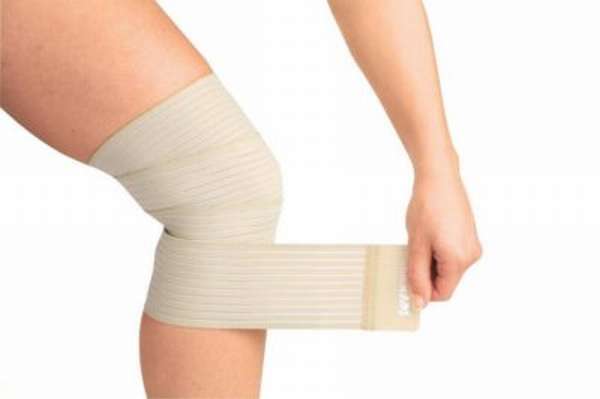






















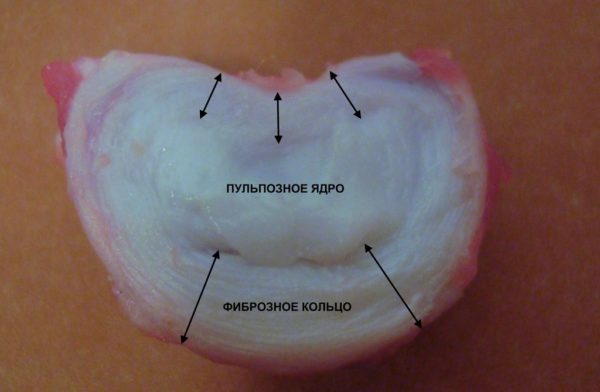
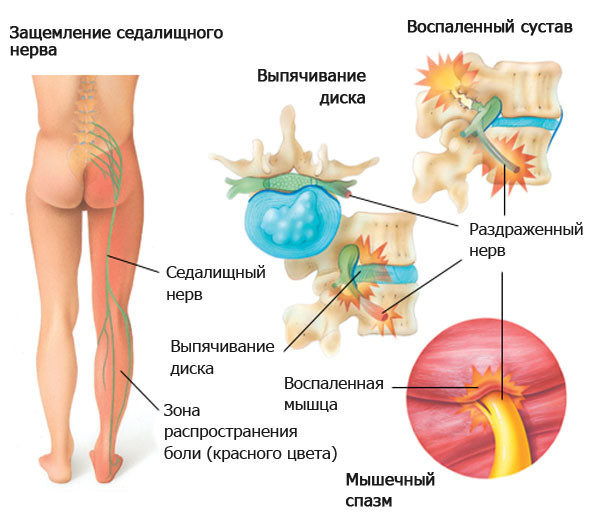

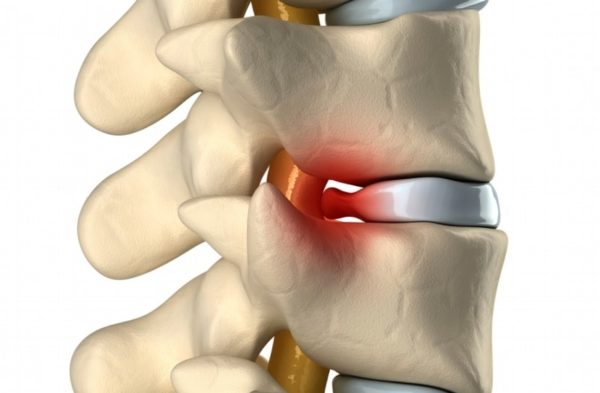









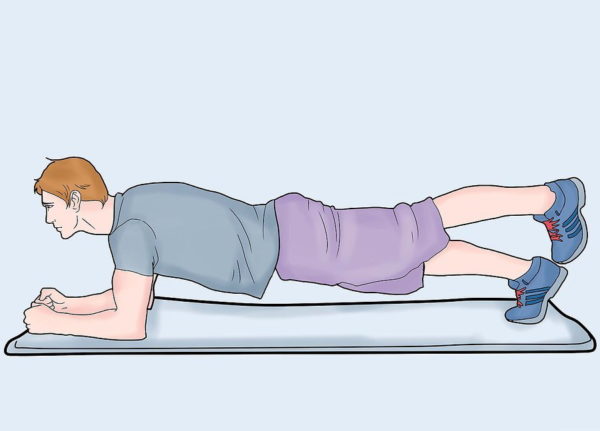









 Перед тем как разобраться, какой врач лечит позвоночник, для начала необходимо выяснить, что является причиной болей в спине. У пациента может быть, например, остеохондроз #8211; дегенеративное заболевание, поражающее межпозвонковые диски. Постепенно распространяясь на остальные отделы позвоночника, болезнь угнетает впоследствии опорно-двигательный аппарат.
Перед тем как разобраться, какой врач лечит позвоночник, для начала необходимо выяснить, что является причиной болей в спине. У пациента может быть, например, остеохондроз #8211; дегенеративное заболевание, поражающее межпозвонковые диски. Постепенно распространяясь на остальные отделы позвоночника, болезнь угнетает впоследствии опорно-двигательный аппарат. Врач, который может провести более детальное обследование и поставить точный диагноз при спинных болях, #8211; невропатолог. Он занимается болезнями, которые относятся к нервной системе. Наиболее распространенным симптомом поражения нервной системы является боль.
Врач, который может провести более детальное обследование и поставить точный диагноз при спинных болях, #8211; невропатолог. Он занимается болезнями, которые относятся к нервной системе. Наиболее распространенным симптомом поражения нервной системы является боль. Лечением данного заболевания занимаются мануальный терапевт и вертебролог. Мануальный терапевт устраняет патологические расстройства в позвоночнике и мышцах путем проведения массажа.
Лечением данного заболевания занимаются мануальный терапевт и вертебролог. Мануальный терапевт устраняет патологические расстройства в позвоночнике и мышцах путем проведения массажа.















 На вопрос о том, какой врач лечит межпозвонковую грыжу, можно ответить и другим образом. В современной медицине с учетом важности рассматриваемой проблемы позвоночным патологиям уделяется особое внимание. Многие задачи оказываются на стыке разных медицинских направлений, а поэтому в настоящее время выделен специализированный медицинский раздел — вертебрология.
На вопрос о том, какой врач лечит межпозвонковую грыжу, можно ответить и другим образом. В современной медицине с учетом важности рассматриваемой проблемы позвоночным патологиям уделяется особое внимание. Многие задачи оказываются на стыке разных медицинских направлений, а поэтому в настоящее время выделен специализированный медицинский раздел — вертебрология.













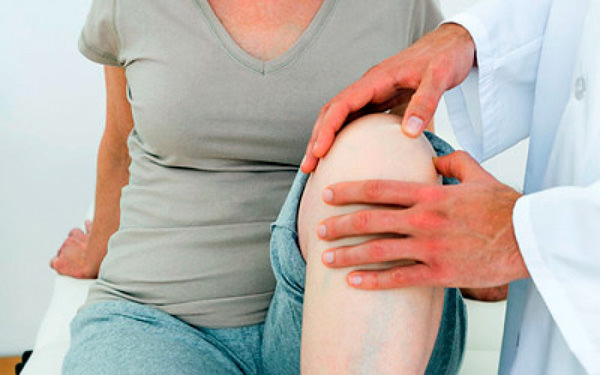
 Здоровый сустав сформирован по типу шарнира. Плавные и беззвучные движения природному механизму обеспечивают естественная смазка – синовиальная жидкость, заполняющая внутрисуставную полость, и хрящевые прослойки, покрывающие поверхности сочленяющихся костей.
Здоровый сустав сформирован по типу шарнира. Плавные и беззвучные движения природному механизму обеспечивают естественная смазка – синовиальная жидкость, заполняющая внутрисуставную полость, и хрящевые прослойки, покрывающие поверхности сочленяющихся костей. Беременность – это прекрасный, но очень трудный период в жизни женщины. Вся биологическая система претерпевает колоссальные изменения. Благоприятствуя правильному формированию плода, увеличивается расход питательных веществ. Под действием гормонов элементы женского таза становятся эластичнее, подготавливая родовые пути к продвижению малыша. Биологические вещества не отличаются избирательным действием, вкупе размягчаются все подвижные соединения. Повышенная масса тела тяжким грузом ложится на ослабленные суставы.
Беременность – это прекрасный, но очень трудный период в жизни женщины. Вся биологическая система претерпевает колоссальные изменения. Благоприятствуя правильному формированию плода, увеличивается расход питательных веществ. Под действием гормонов элементы женского таза становятся эластичнее, подготавливая родовые пути к продвижению малыша. Биологические вещества не отличаются избирательным действием, вкупе размягчаются все подвижные соединения. Повышенная масса тела тяжким грузом ложится на ослабленные суставы. Почему хрустят колени при сгибании и разгибании? Обычно колени становятся немного шумными и «трещат» во время занятий йогой, и тогда, вероятно, не о чем беспокоиться, говорят эксперты.
Почему хрустят колени при сгибании и разгибании? Обычно колени становятся немного шумными и «трещат» во время занятий йогой, и тогда, вероятно, не о чем беспокоиться, говорят эксперты.
























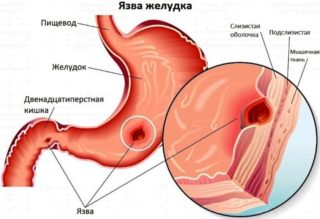
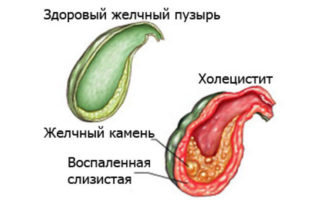
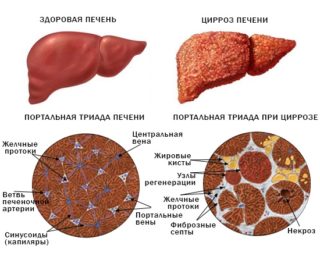
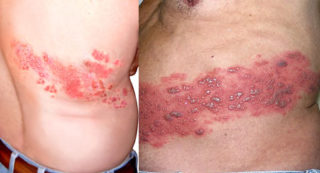












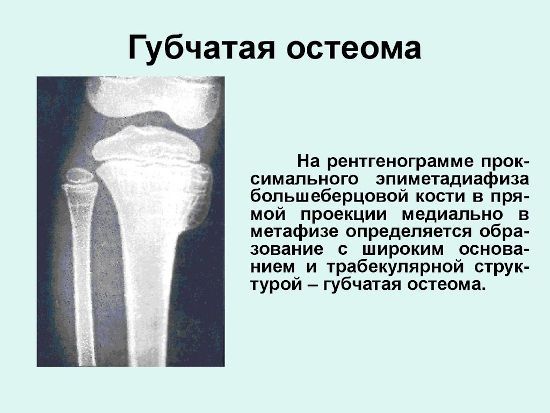



 Особенно если проявляется ограниченность в движении суставом. Рентген поможет без труда определить этиологию опухоли. Если посмотреть на фото, где изображена доброкачественная остеома, то можно обратить внимание на то, что она однородна по структуре, имеет четкие контуры и локализацию.
Особенно если проявляется ограниченность в движении суставом. Рентген поможет без труда определить этиологию опухоли. Если посмотреть на фото, где изображена доброкачественная остеома, то можно обратить внимание на то, что она однородна по структуре, имеет четкие контуры и локализацию.

 Опухоль может варьироваться и в зависимости от ее типа. Она образуется как из костной, так и из соединительной ткани. На ощупь (если образование наружное) остеома плотная. Она не имеет шероховатой поверхности, но чаще гладкая.
Опухоль может варьироваться и в зависимости от ее типа. Она образуется как из костной, так и из соединительной ткани. На ощупь (если образование наружное) остеома плотная. Она не имеет шероховатой поверхности, но чаще гладкая. В домашних условиях лечение заболевания не предусмотрено. Если дополнительно в причинной зоне развился артроз, то после удаления опухоли может применяться физиотерапия. Дополнительно используются препараты для устранения дегенеративных процессов в хрящевой ткани.
В домашних условиях лечение заболевания не предусмотрено. Если дополнительно в причинной зоне развился артроз, то после удаления опухоли может применяться физиотерапия. Дополнительно используются препараты для устранения дегенеративных процессов в хрящевой ткани.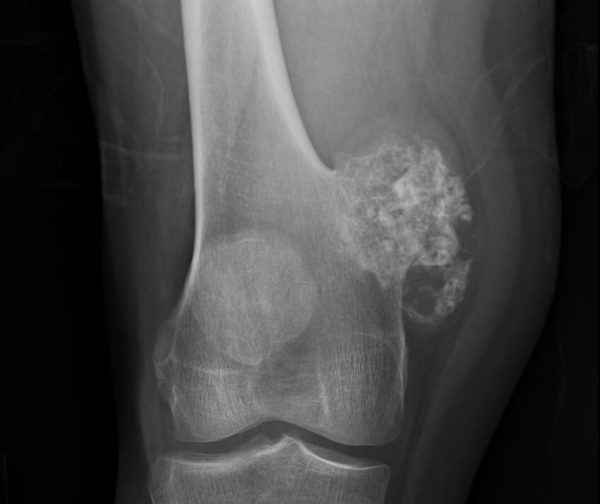


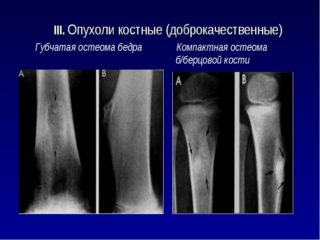 В зависимости от ткани, из которой развивается опухоль, различают гиперпластическую и гетеропластическую форму. Первая развивается из кости, вторая – из соединительнотканных компонентов.
В зависимости от ткани, из которой развивается опухоль, различают гиперпластическую и гетеропластическую форму. Первая развивается из кости, вторая – из соединительнотканных компонентов. Клинически течение остеом преимущественно благоприятное. Опухоль растет медленно, длительное время безболезненно. После достижения новообразованием определенных размеров его развитие замедляется или останавливается. В редких случаях процесс проявляется различными симптомами. Первыми признаками в зависимости от расположения опухоли и ее размеров могут быть боли, искажение чувствительности кожных покровов, нарушение функции нижней конечности, ее деформация. Реже возникают симптомы нарушения кровообращения ниже опухолевого очага.
Клинически течение остеом преимущественно благоприятное. Опухоль растет медленно, длительное время безболезненно. После достижения новообразованием определенных размеров его развитие замедляется или останавливается. В редких случаях процесс проявляется различными симптомами. Первыми признаками в зависимости от расположения опухоли и ее размеров могут быть боли, искажение чувствительности кожных покровов, нарушение функции нижней конечности, ее деформация. Реже возникают симптомы нарушения кровообращения ниже опухолевого очага.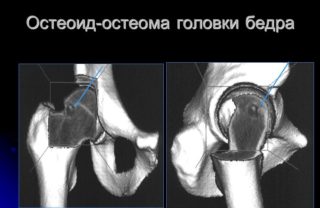 Нарушение движений в тазобедренном суставе развивается при локализации остеомы на головке или шейке бедра. В таком случае формируется ступенчатое движение в суставе в определенных направлениях – в одном из моментов амплитуды вращения ноги происходит смещение ее и возвращение на нормальную траекторию движения, как будто в обход препятствия. Момент смещения соответствует контакту остеомы с суставной поверхностью тазовых костей. Хроническая травма, имеющая место в таком случае, со временем приводит к артрозу сустава.
Нарушение движений в тазобедренном суставе развивается при локализации остеомы на головке или шейке бедра. В таком случае формируется ступенчатое движение в суставе в определенных направлениях – в одном из моментов амплитуды вращения ноги происходит смещение ее и возвращение на нормальную траекторию движения, как будто в обход препятствия. Момент смещения соответствует контакту остеомы с суставной поверхностью тазовых костей. Хроническая травма, имеющая место в таком случае, со временем приводит к артрозу сустава.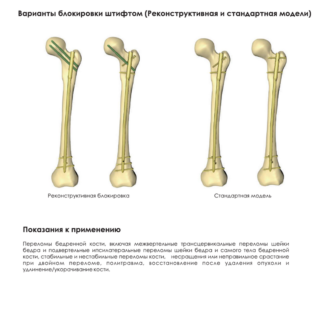 Терапия проводится только при выраженных клинических симптомах, эстетическом дефекте, нарушении функции конечности. Оперативное вмешательство заключается в выскабливании очага в пределах здоровых тканей с отступлением от его рентгенологических границ не менее чем на 1см. При больших объемах опухоли ее выскабливание приводит к истончению кости и повышению риска патологического перелома. С целью его предотвращения накладывается металлическая пластина или фиксируется титановый штифт.
Терапия проводится только при выраженных клинических симптомах, эстетическом дефекте, нарушении функции конечности. Оперативное вмешательство заключается в выскабливании очага в пределах здоровых тканей с отступлением от его рентгенологических границ не менее чем на 1см. При больших объемах опухоли ее выскабливание приводит к истончению кости и повышению риска патологического перелома. С целью его предотвращения накладывается металлическая пластина или фиксируется титановый штифт.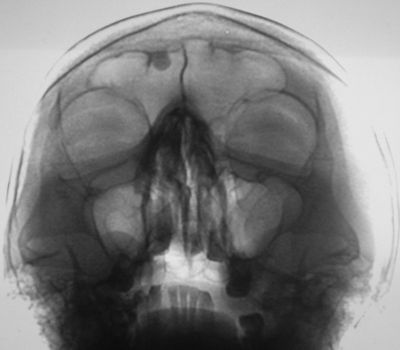
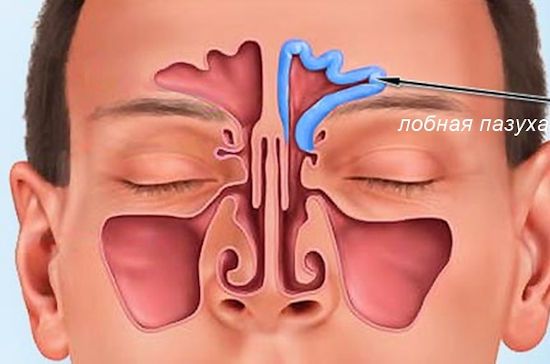



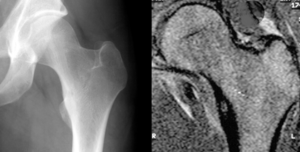


 Последний раз эта страница редактировалась 31 марта 2020 года, в 23:17.
,
Последний раз эта страница редактировалась 31 марта 2020 года, в 23:17.
,







 Среди других препаратов, которые способны помочь при мастите в комплексной терапии:
Среди других препаратов, которые способны помочь при мастите в комплексной терапии:


 В состав Амоксиклава входит амоксициллин, защищенный клавулановой кислотой, что снижает его вред для женщин с мастопатией при грудном кормлении. Он действует в отношении широкого спектра бактерий – от аэробных до анаэробных возбудителей.
В состав Амоксиклава входит амоксициллин, защищенный клавулановой кислотой, что снижает его вред для женщин с мастопатией при грудном кормлении. Он действует в отношении широкого спектра бактерий – от аэробных до анаэробных возбудителей. Препарат первого поколения обладает широким спектром действия, но передает больше молекул в грудное молоко. Принимают его каждые 6 часов по 500 мг в течение 5-7 суток. Если женщина кормит, дозировку могут скорректировать. Противопоказаний у препарата очень мало – лишь аллергическая реакция на цефалоспорины.
Препарат первого поколения обладает широким спектром действия, но передает больше молекул в грудное молоко. Принимают его каждые 6 часов по 500 мг в течение 5-7 суток. Если женщина кормит, дозировку могут скорректировать. Противопоказаний у препарата очень мало – лишь аллергическая реакция на цефалоспорины.