Околопозвоночные мышцы – Фибромиалгия. Что делать, когда болят мышцы спины вдоль позвоночника, в районе лопаток, шеи или поясницы | Тайские секреты здоровья
Околопозвоночные мышцы
Околопозвоночными называются мышцы, расположенные около позвоночного столба. Они поддерживают позвоночник и обеспечивают такие движения как наклоны и повороты корпуса тела. К отросткам позвонков прикрепляются различные мышцы. Боль в спине бывает часто обусловлена повреждением (растяжением) околопозвоночных мышц при тяжелой физической работе, а также рефлекторным мышечным спазмом при повреждении или заболевании позвоночника. При мышечном спазме происходит сокращение мышцы, при этом она не может расслабиться. При повреждении многих позвоночных структур (дисков, связок, суставных капсул) происходит непроизвольное сокращение околопозвоночных мышц, направленное на стабилизацию поврежденного участка. При спазме мышц в них накапливается молочная кислота, представляющая собой продукт окисления глюкозы в условиях недостатка кислорода. Высокая концентрация молочной кислоты в мышцах обусловливает возникновение болевых ощущений. Молочная кислота накапливается в мышцах из-за того, что спазмированные мышечные волокна передавливают кровеносные сосуды. При расслаблении мышцы просвет сосудов восстанавливается, происходит вымывание кровью молочной кислоты из мышц и боль проходит.
Позвоночно-двигательный сегмент
В вертебрологии широко используется понятие позвоночно-двигательного сегмента, представляющего собой функциональную единицу позвоночного столба. Позвоночный сегмент состоит из двух соседних позвонков, соединенных между собой межпозвонковым диском, связками и мышцами. Благодаря фасеточным суставам, в позвоночном сегменте имеется некоторая возможность движений между позвонками. Через фораминарные отверстия, расположенные в боковых отделах позвоночного сегмента, проходят кровеносные сосуды и нервные корешки.
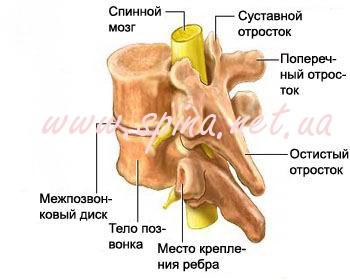
Позвоночно-двигательный сегмент является звеном сложной кинематической цепи. Нормальная функция позвоночника возможна только при правильной работе многих позвоночных сегментов. Нарушение функции позвоночного сегмента проявляется в виде сегментарной нестабильности или сегментарной блокады. В первом случае между позвонками возможен избыточный объём движений, что может способствовать появлению механической боли или даже динамической компрессии нервных структур. В случае сегментарной блокады движения между двумя позвонками отсутствуют. При этом движения позвоночного столба обеспечиваются за счет избыточных движений в соседних сегментах (гипермобильность), что также может способствовать развитию болевого синдрома.
При некоторых заболеваниях позвоночника происходит нарушение функции одного позвоночного сегмента, тогда как при других отмечается мультсегментарное поражение.
После описания строения основных анатомических образований, формирующих позвоночный столб, давайте познакомимся с анатомией и физиологией разных отделов позвоночника.
Шейный отдел позвоночника
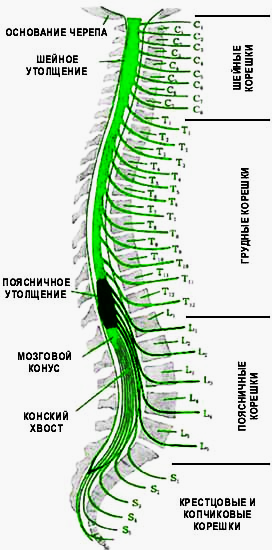
Шейный отдел позвоночника является самым верхним отделом позвоночного столба. Он состоит из 7 позвонков. Шейный отдел имеет физиологический изгиб (физиологический лордоз) в виде буквы “С”, обращенной выпуклой стороной вперед. Шейный отдел является наиболее мобильным отделом позвоночника. Такая подвижность дает нам возможность выполнять разнообразные движения шеей, а также повороты и наклоны головы.
В поперечных отростках шейных позвонков имеются отверстия, в которых проходят позвоночные артерии. Эти кровеносные сосуды участвуют в кровоснабжении ствола мозга, мозжечка, а также затылочных долей больших полушарий. При развитии нестабильности в шейном отделе позвоночника, образовании грыж, сдавливающих позвоночную артерию, при болевых спазмах позвоночной артерии в результате раздражения поврежденных шейных дисков, появляется недостаточность кровоснабжения указанных отделов головного мозга. Это проявляется головными болями, головокружением, “мушками” перед глазами, шаткостью походки, изредка нарушением речи. Данное состояние получило название вертебро-базиллярной недостаточности.
Два верхних шейных позвонка, атлант и аксис, имеют анатомическое строение, отличное от строения всех остальных позвонков. Благодаря наличию этих позвонков, человек может совершать разнообразные повороты и наклоны головы.
АТЛАНТ (1-й шейный позвонок)
Первый шейный позвонок, атлант, не имеет тела позвонка, а состоит из передней и задней дужек. Дужки соединены между собой боковыми костными утолщениями (латеральными массами).
АКСИС (2-й шейный позвонок)
Второй шейный позвонок, аксис, имеет в передней части костный вырост, который называется зубовидным отростком. Зубовидный отросток фиксируется при помощи связок в позвонковом отверстии атланта, представляя собой ось вращения первого шейного позвонка. Такое анатомическое строение позволяет нам совершать высокоамплитудные вращательные движения атланта и головы относительно аксиса.
Шейный отдел – это наиболее уязвимая часть позвоночника в отношении травматических повреждений. Данный риск обусловлен слабым мышечным корсетом в области шеи, а также небольшими размерами и низкой механической прочностью позвонков шейного отдела.
Повреждение позвоночника может произойти как в результате прямого удара в область шеи, так и при запредельном сгибательном или разгибательном движении головы. Последний механизм называется “хлыстовой травмой” при автомобильных авариях или “травмой ныряльщика” при ударе головой о дно при нырянии на мели. Этот вид травматического повреждения очень часто сопровождается повреждением спинного мозга и может стать причиной летального исхода.
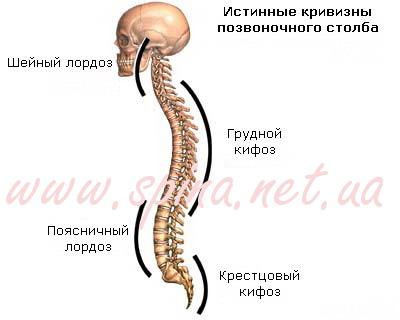
2.5. Межпозвоночное (фораминальное) отверстие
Фораминальные отверстия расположены в боковых отделах позвоночного столба и образованы ножками, телами и суставными отростками двух соседних позвонков. Через фораминальные отверстия из позвоночного канала выходят нервные корешки и вены, а артерии входят в позвоночный канал для кровоснабжения нервных структур. Между каждой парой позвонков расположены два фораминальных отверстия – по одному с каждой стороны.
2.6. Спинной мозг и нервные корешки
Спинной мозг является отделом центральной нервной системы и представляет собой тяж, состоящий из миллионов нервных волокон и нервных клеток.
Спинной мозг окружен тремя оболочками (мягкой, паутинной и твердой) и находится в позвоночном канале.
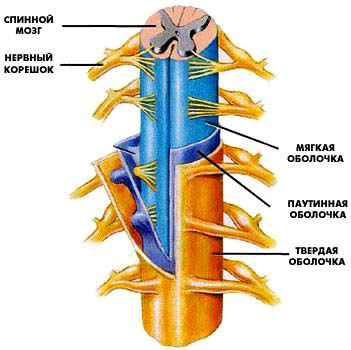
Твердая мозговая оболочка формирует герметичный соединительнотканный мешок (дуральный мешок), в котором расположены спинной мозг и несколько сантиметров нервных корешков.
Спинной мозг в дуральном мешке омывает спинномозговая жидкость (ликвор).
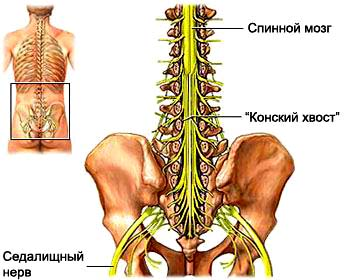
Спинной мозг начинается от головного мозга и заканчивается на уровне промежутка между первым и вторым поясничными позвонками коническим заострением.
Далее от спинного мозга в канале проходят спинномозговые нервные корешки, которые формируют так называемый «конский хвост».
Корешки конского хвоста участвуют в иннервации нижней половины тела, в том числе тазовых органов. Нервные корешки на небольшом расстоянии проходят в позвоночном канале, а затем выходят из позвоночного канала через фораминарные отверстия.
У человека, так же как и у других позвоночных, сохраняется сегментарная иннервация тела. Это значит, что каждый сегмент спинного мозга иннервирует определенную область организма. Например, сегменты шейного отдела спинного мозга иннервируют шею и руки, грудного отдела – грудь и живот, поясничного и крестцового – ноги, промежность и органы малого таза (мочевой пузырь, прямую кишку).
По периферическим нервам нервные импульсы поступают от спинного мозга ко всем органам нашего тела для регуляции их функции. Информация от органов и тканей поступает в центральную нервную систему по чувствительным нервным волокнам.
Большинство нервов нашего организма имеют в своем составе чувствительные, двигательные и вегетативные волокна.
Спинной мозг имеет два утолщения: шейное и поясничное, поэтому межпозвоночные грыжи шейного отдела позвоночника более опасны, чем поясничного. Определяя, в какой области тела, появились расстройства чувствительности или двигательной функции, можно предположить, на каком уровне произошло повреждение спинного мозга.
2.7. Околопозвоночные мышцы
Околопозвоночными называются мышцы, расположенные около позвоночного столба. Они поддерживают позвоночник и обеспечивают такие движения как наклоны и повороты корпуса тела.
Боль в спине бывает часто обусловлена повреждением (растяжением) околопозвоночных мышц при тяжелой физической работе, а также рефлекторным мышечным спазмом при повреждении или заболевании позвоночника. При мышечном спазме происходит сокращение мышцы, при этом она не может расслабиться.
При повреждении многих позвоночных структур (дисков, связок, суставных капсул) происходит непроизвольное сокращение околопозвоночных мышц, направленное на «стабилизацию» поврежденного участка позвоночника. При спазме мышц в них накапливается молочная кислота, представляющая собой продукт окисления глюкозы в условиях недостатка кислорода. Высокая концентрация молочной кислоты в мышцах обусловливает возникновение болевых ощущений. Молочная кислота накапливается в мышцах из-за того, что спазмированные мышечные волокна передавливают кровеносные сосуды.
При расслаблении мышцы просвет сосудов восстанавливается, происходит вымывание кровью молочной кислоты из мышц и боль проходит.

Читать книгу Диагностика и лечение позвоночника. Уникальная система доктора А. М. Уриа Алекса Монастерио Уриа : онлайн чтение
Мышцы спины
Ромбовидные мышцыРомбовидные мышцы находятся между трапециевидной и подвздошно-реберной мышцами.
Одной из функций этих мышц является укрепление плечевого пояса совместно с верхней порцией трапециевидной мышцы и мышцей, поднимающей лопатку.
НАЧАЛО
• Остистые отростки позвонков С7 – D4.
МЕСТО ПРИКРЕПЛЕНИЯ
• Медиальный край лопатки.
ФУНКЦИИ
• Комбинация приведения с небольшим подъемом лопаток (плечи перемещаются назад, способствуя выпрямлению грудного отдела позвоночника) (двустороннее сокращение мышц).
• Приведение и отведение лопаток.
Широчайшая мышца спины
Широчайшая мышца спины расположена на той же глубине, что и ромбовидные мышцы, под нижней порцией трапециевидной мышцы.
Она участвует в движениях туловища, как и руки, посредством плечевого сустава.
НАЧАЛО
• Остистые отростки D7 – L5.
• Крестец.
• Подвздошная кость.
• Внешняя поверхность четырех последних ребер.
МЕСТО ПРИКРЕПЛЕНИЯ
• Межбугорковая борозда (плечевой кости).
ФУНКЦИИ
• Разгибание грудопоясничного отдела позвоночника (двустороннее сокращение мышц).
• Комбинация наклона с легким поворотом и разгибанием грудопоясничного отдела (в сторону сокращающейся мышцы).
• Комбинация разгибания, приведения и поворота внутрь плеча.
• Наклон таза.
Подвздошно-реберная мышца – длинная мышца спины – паравертебральные мышцы
Подвздошно-реберная, длинная мышца спины и паравертебральные мышцы – это мышцы глубокого слоя, контактирующие с ребрами и позвонками. Они имеют сложную структуру благодаря многочисленным точкам начала и местам прикрепления.
ПОДВЗДОШНО-РЕБЕРНАЯ ИЛИ ПОЯСНИЧНО-КРЕСТЦОВАЯ МЫШЦА
Она начинается у поперечных отростков позвонков С4 – С6 задней поверхности ребер. Прикрепляется к поперечным отросткам первых поясничных позвонков, к подвздошной кости и грудопоясничной фасции (мощная общая сухожильная структура, прикрепляющая подвздошно-реберную мышцу, длинную мышцу спины и поперечную мышцу живота к крестцовой кости).
ДЛИННАЯ, ИЛИ ДЛИННЕЙШАЯ МЫШЦА СПИНЫ
Она начинается у сосцевидного отростка, остистых отростков позвонков С2 – D12 и ребер. Прикрепляется с грудопоясничной фасции и остистым отросткам поясничных позвонков.
ФУНКЦИИ
• Разгибание позвоночника (двустороннее сокращение мышц).
• Комбинация наклона и поворота позвоночника в сторону сокращающейся мышцы.
• Антеверсия таза (двустороннее сокращение).
• Форсированный выдох (подвздошно-реберная и длинная мышца спины).
ПАРАВЕРТЕБРАЛЬНЫЕ МЫШЦЫ
Эти мышцы расположены вдоль всего позвоночного столба с обеих сторон остистых отростков, часто они заметны визуально. Следующие мышцы образуют часть паравертебральной мускулатуры:
ОСТИСТЫЕ МЫШЦЫ СПИНЫ
Они начинаются у остистых отростков позвонков D2 – D8 и прикрепляются к остистым отросткам позвонков D10 – L3.
ПОЛУОСТИСТЫЕ МЫШЦЫ СПИНЫ
Они начинаются у остистых отростков позвонков С4 – D6 и продолжаются до поперечных отростков всех грудных позвонков.
МНОГОРАЗДЕЛЬНЫЕ МЫШЦЫ
Они находятся между вторым шейным позвонком и крестцом. Их пучки берут начало у остистых отростков всех позвонков, перекидываются через два – четыре позвонка и прикрепляются к поперечным отросткам.
МЫШЦЫ-ВРАЩАТЕЛИ
Прежде всего, они расположены в грудном отделе. Короткие мышцы-вращатели (1) и длинные мышцы-вращатели (2) начинаются у поперечных отростков позвонков и прикрепляются к остистому отростку вышележащего позвонка (короткие мышцы) либо к следующему за ним остистому отростку (длинные мышцы).
МЕЖПОПЕРЕЧНЫЕ МЫШЦЫ
Они расположены между поперечными отростками смежных позвонков.
МЕЖОСТИСТЫЕ МЫШЦЫ
Они расположены между остистыми отростками смежных позвонков.
Уровень активности паравертебральных мышц выше в грудном отделе по сравнению с поясничным и шейным отделами. Это объясняется удерживающей функцией мышц при тенденции грудного отдела позвоночника к сгибанию.
Мышцы живота
Мышцы живота расположены между грудной клеткой и тазом и ограничивают область брюшной полости. Мышцы живота играют важную роль в движении, стабилизации и поддержании туловища. В эту группу мышц включают прямую (самую поверхностную) мышцу, наружную косую, внутреннюю косую мышцы и поперечную мышцу живота (самая глубокая из этих четырех мышц).
Мышцы живота выполняют различные функции:
• Производят сгибание, наклон и поворот грудопоясничного отдела.
• Стабилизируют и удерживают позвоночник в вертикальном положении.
• Защищают внутренние органы брюшной полости.
• Увеличивают внутрибрюшное давление, способствуя процессу эвакуации при расслаблении сфинктеров.
Одновременное напряжение мышц этой группы повышает плотность брюшной стенки, выполняющей функцию каркаса, благодаря увеличению давления в висцеральной и плевральной полостях (смотри с. 289). Данные мышцы помогают поддерживать позвоночник, особенно когда необходимо поднять и перенести груз.
Недостаточное напряжение брюшных мышц влечет за собой огромную нагрузку на позвоночник. Атрофия мышц передней брюшной стенки часто сопровождается увеличением живота, которое, в свою очередь, провоцирует антеверсию таза (смотри с. 209).
БЕЛАЯ ЛИНИЯ ЖИВОТА
Сухожильная полоса, образованная сходящимися апоневрозами мышц и проходящая по срединной линии.
Прямая мышца живота
Прямая мышца живота – это поверхностная мышца передней стенки брюшной полости. Она образована восемью мышечными пучками, связанными между собой сухожильными полосами.
Тонус этой мышцы способствует стабилизации позвоночника и уменьшению выдающегося вперед живота, корректируя тем самым смещение центра тяжести кпереди.
НАЧАЛО
• Наружная поверхность V–VII ребер.
• Мечевидный отросток грудины.
МЕСТО ПРИКРЕПЛЕНИЯ
• Лобок.
ФУНКЦИИ
• Сгибание грудопоясничного отдела позвоночника.
• Ретроверсия таза.
• Форсированный выдох.
Наружная косая мышца живота
Наружная косая мышца живота – это поверхностная мышца передней и боковой стенки брюшной полости и частично груди. Ее верхние волокна крепятся к ребрам, а апоневроз участвует в образовании белой линии живота. Благодаря ориентации волокон мышца активно участвует в повороте туловища.
НАЧАЛО
• Семь последних ребер.
МЕСТО ПРИКРЕПЛЕНИЯ
• Подвздошные гребни.
• Белая линия живота.
• Лобок.
ФУНКЦИИ
• Наклон таза.
• Ретроверсия таза (двусторонне сокращение).
• Сгибание грудопоясничного отдела позвоночника (двустороннее сокращение).
• Комбинация наклона грудопоясничного отдела позвоночника (в сторону сокращающейся мышцы) и поворота (в противоположную сторону).
• Форсированный выдох.
Внутренняя косая мышца живота
Внутренняя косая мышца живота – это мышца второго слоя брюшной стенки, расположенная между наружной косой мышцей и поперечной мышцей. Как и наружная косая мышца, она активно участвует в повороте туловища.
НАЧАЛО
Подвздошные гребни.
МЕСТО ПРИКРЕПЛЕНИЯ
• Белая линия живота.
• Наружная поверхность четырех нижних ребер.
• Лобок.
ФУНКЦИИ
• Наклон таза.
• Ретроверсия таза (двустороннее сокращение).
• Сгибание грудопоясничного отдела позвоночника (двустороннее сокращение).
• Комбинация наклона и поворота грудопоясничного отдела позвоночника в сторону сокращающейся мышцы.
• Форсированный выдох.
Поперечная мышца живота
Поперечная мышца живота является наиболее глубокой из всех мышц переднебоковой брюшной стенки и перекрывается внутренней косой мышцей.
Это основная мышца, стабилизирующая поясничный отдел позвоночника.
НАЧАЛО
• Внутренняя поверхность шести нижних ребер.
• Поперечные отростки поясничных позвонков.
• Подвздошные гребни.
• Грудопоясничная фасция.
МЕСТО ПРИКРЕПЛЕНИЯ
• Белая линия живота.
ФУНКЦИИ
• Уменьшение размера брюшной полости.
• Форсированный выдох.
Мышцы таза
Пояснично-подвздошная мышцаПоясничная и подвздошная мышцы имеют различные точки начала, однако сходятся в одном сухожилии и прикрепляются к бедренной кости. Благодаря совместно выполняемым функциям, обеспечивающим движение в тазобедренном суставе, они рассматриваются как функциональное единство.
Поясничная мышца и глубокие мышцы спины (паравертебральные, подвздошно-реберная и длинная мышца спины) образуют четыре столба, расположенных вокруг поясничных позвонков и отвечающих за стабилизацию данного отдела позвоночника.
НАЧАЛО
• Поперечные отростки и тела позвонков D12 – L5 (поясничная мышца).
• Внутренняя подвздошная ямка (подвздошная мышца).
МЕСТО ПРИКРЕПЛЕНИЯ
• Малый вертел бедренной кости.
ФУНКЦИИ
• Комбинация разгибания поясничного отдела позвоночника (гиперлордоз) и антеверсии таза (двустороннее сокращение).
• Комбинация сгибания, наклона (в сторону сокращающейся мышцы) и поворота позвоночника (в противоположную сторону) (одностороннее сокращение).
• Комбинация сгибания, поворота кнаружи и легкого приведения бедра.
Квадратная мышца поясницы
Квадратная мышца поясницы – это мышца, которая совместно с отводящими мышцами отвечает за наклон таза (смотри с. 140). Во время движения человека она контролирует наклон таза при опоре на одну ногу.
НАЧАЛО
• Последнее ребро.
• Поперечные отростки L1 – L5.
МЕСТО ПРИКРЕПЛЕНИЯ
• Подвздошный гребень.
ФУНКЦИИ
• Наклон поясничного отдела позвоночника в сторону сокращающейся мышцы.
• Наклон таза в сторону, обратную сокращению мышцы. Кроме того, квадратная мышца поясницы стабилизирует таз при передвижении, поддерживая его наклон, когда нога перестает соприкасаться с землей.
• Антеверсия таза.
• Форсированный выдох.
Отводящие мышцы
Мышца, натягивающая широкую фасцию бедра, большая ягодичная мышца, средняя ягодичная мышца и малая ягодичная мышца включены в группу отводящих мышц. Совместное действие этих мышц делает возможным отведение ноги и стабилизацию таза и бедра при передвижении.
Большая ягодичная мышца (1) и мышца, натягивающая широкую фасцию бедра (2), сходятся в большой связке (подвздошно-большеберцовом тракте широкой фасции), проходящей от подвздошного гребня до латерального мыщелка большеберцовой кости.
Сокращение этих мышц стабилизирует колено. Действуя совместно с малой и средней ягодичными мышцами (3), они могут производить движение в тазобедренном суставе благодаря натяжению подвздошно-большеберцового тракта (А). Также они могут оказывать воздействие на таз совместно с квадратной мышцей поясницы (4) и производить:
• Наклон таза в сторону сокращающейся мышцы (В).
• Поддерживать наклон таза при опоре на одну ногу (С).
Мышца, натягивающая широкую фасцию бедра
Мышца, натягивающая широкую фасцию бедра, включена в группу отводящих мышц. Она относится к поверхностному слою и перекрывает среднюю ягодичную мышцу. Благодаря своему расположению она способна производить движения как в тазобедренном суставе, так и в колене.
НАЧАЛО
• Передняя верхняя подвздошная ость.
МЕСТО ПРИКРЕПЛЕНИЯ
• Подвздошно-большеберцовый тракт.
ФУНКЦИИ
• Комбинация антеверсии, наклона и поворота таза (два последних движения – в сторону сокращающейся мышцы).
• Стабилизация колена при его разгибании.
• Антеверсия таза (двустороннее сокращение).
• Комбинация сгибания, отведения и поворота бедра внутрь.
• Комбинация сгибания и поворота колена кнаружи.
Большая ягодичная мышца
Большая ягодичная мышца является поверхностной мышцей задней стороны таза. Ее волокна наискось направлены вниз к бедренной кости. Совместно с четырехглавой мышцей бедра и трехглавой мышцей голени она отвечает за отталкивающее движение тела при ходьбе или подъеме по лестнице.
НАЧАЛО
• Наружная поверхность и гребень подвздошной кости.
• Крестец.
• Копчик.
МЕСТО ПРИКРЕПЛЕНИЯ
• Подвздошно-большеберцовый тракт.
• Ягодичная бугристость бедренной кости.
ФУНКЦИИ
• Ретроверсия таза (двустороннее сокращение).
• Комбинация разгибания, поворота кнаружи и легкого приведения бедра.
• Комбинация ретроверсии, наклона и поворота таза (два последних движения – в сторону, противоположную сокращению мышцы).
Средняя ягодичная мышца
Средняя ягодичная мышца расположена в более глубоком слое, чем большая ягодичная мышца и мышца, натягивающая широкую фасцию бедра.
Благодаря веерообразному распределению волокон средняя ягодичная мышца может производить различные движения в зависимости от того, происходит сокращение всей мышцы или только ее передних либо задних пучков.
НАЧАЛО
• Наружная поверхность подвздошной кости.
МЕСТО ПРИКРЕПЛЕНИЯ
• Большой вертел бедренной кости.
ФУНКЦИИ
• Антеверсия таза (1) (двустороннее сокращение передних пучков).
• Ретроверсия таза (2) (двустороннее сокращение задних пучков).
• Отведение бедра (сокращение всей мышцы).
• Наклон таза (сокращение всей мышцы).
• Сгибание бедра (передние пучки).
• Разгибание бедра (задние пучки).
• Контроль наклона бедра при передвижении (вся мышца).
Малая ягодичная мышца
Малая ягодичная мышца является одной из отводящих мышц. Она расположена в более глубоком слое и перекрывается средней ягодичной мышцей. Благодаря своему расположению и ориентации волокон она преимущественно выступает в качестве сгибателя бедра, несмотря на то что при сокращении вместе с остальными отводящими мышцами участвует в отведении ноги (смотри с. 140).
НАЧАЛО
• Наружная поверхность крыла подвздошной кости.
МЕСТО ПРИКРЕПЛЕНИЯ
• Большой вертел бедренной кости.
ФУНКЦИИ
• Антеверсия таза (двустороннее сокращение).
• Комбинация антеверсии, наклона и поворота таза (два последних движения производятся в сторону сокращающейся мышцы).
• Комбинация сгибания, отведения и поворота бедра внутрь.
Приводящие мышцы
Приводящие мышцы расположены на внутренней стороне бедра. Они участвуют в стабилизации таза и отвечают за приведение ноги к срединной линии тела (А).
К приводящим мышцам относятся:
• Гребенчатая мышца.
• Короткая приводящая мышца.
• Тонкая мышца.
• Большая приводящая мышца.
• Длинная приводящая мышца.
При перемещении ноги вперед (сгибание бедра) приводящие мышцы участвуют в разгибании бедра (В) благодаря положению точки начала, удаленной от места прикрепления. При разгибании ноги происходит обратное (С).
Приводящие мышцы, как и остальные мышцы бедра, участвуют в движении таза (смотри следующие страницы) и позвоночника.
Тонкая мышца
Тонкая мышца, также называемая внутренней прямой мышцей, является наиболее поверхностной мышцей внутренней стороны бедра. Она доходит до большеберцовой кости и прикрепляется между портняжной и полусухожильной мышцей, за что сухожилие этих трех мышц названо «гусиной лапой» (оно по форме напоминает три пальца животного). Сокращение этой мышцы влияет на движения бедра и колена.
НАЧАЛО
• Лобок.
МЕСТО ПРИКРЕПЛЕНИЯ
• Бугристость большеберцовой кости.
ФУНКЦИИ
• Комбинация приведения, поворота внутрь и легкого сгибания бедра.
• Комбинация сгибания и поворота колена внутрь.
• Комбинация антеверсии, наклона и поворота таза (два последних движения производятся в сторону, противоположную сокращению мышцы).
Большая приводящая мышца
Большая приводящая мышца относится к группе приводящих мышц. Спереди от нее расположены тонкая и короткая приводящие мышцы, а сзади – полуперепончатая мышца. Ее мышечные пучки расходятся веерообразно и имеют различные места прикрепления, что позволяет ей участвовать в повороте бедра внутрь и наружу в зависимости от сокращения тех или иных пучков.
НАЧАЛО
• Седалищная и лобковая кости.
МЕСТО ПРИКРЕПЛЕНИЯ
• Шероховатая линия бедренной кости.
• Приводящий бугорок медиального мыщелка бедренной кости.
ФУНКЦИИ
• Комбинация антеверсии, наклона и поворота таза (два последних движения производятся в сторону, противоположную сокращению мышцы). Пучок, прикрепляющийся к шероховатой линии бедренной кости, производит поворот таза в ту же сторону.
• Комбинация приведения, поворота внутрь (производится пучком, прикрепляющимся к приводящему бугорку) и легкого сгибания бедра. Пучок, прикрепляющийся к шероховатой линии бедренной кости, выполняет поворот бедра кнаружи.
Гребенчатая, короткая и длинная приводящие мышцы
Эти три мышцы относятся к группе приводящих мышц. Длинная приводящая мышца бедра расположена спереди всех остальных, прикрывая большую часть короткой приводящей мышцы.
НАЧАЛО
• Лобок.
МЕСТО ПРИКРЕПЛЕНИЯ
• Задняя поверхность бедренной кости (шероховатая линия).
ФУНКЦИИ
• Комбинация антеверсии, наклона (в сторону, противоположную сокращению мышцы) и поворота таза (в сторону сокращающейся мышцы).
• Антеверсия таза (двустороннее сокращение).
• Комбинация приведения, поворота кнаружи и легкого сгибания бедра.
Мышцы подколенного сухожилия
Мышцы подколенного сухожилия (полусухожильная мышца, полуперепончатая мышца и двуглавая мышца бедра) находятся на задней поверхности бедра и отвечают за сгибание колена (А). Они также оказывают действие на бедро, перемещая ногу кзади (разгибание бедра – В), и участвуют в ретроверсии таза (С). Если нога отведена, мышцы подколенного сухожилия совместно производят ее приведение (D).
Двуглавая мышца бедра расположена латерально, полусухожильная мышца – медиально. Полуперепончатая мышца относится ко второму мышечному слою и покрыта полусухожильной мышцей.
Двуглавая мышца бедра
Двуглавая мышца бедра образована двумя головками, имеющими различные точки начала (одну на седалищной кости, а другую на бедренной кости), сходящимися в одном сухожилии и прикрепляющимися к малой берцовой кости.
НАЧАЛО
• Седалищный бугор.
• Средняя треть шероховатой линии бедренной кости.
МЕСТО ПРИКРЕПЛЕНИЯ
• Головка малоберцовой кости.
ФУНКЦИИ
• Ретроверсия таза (двустороннее сокращение).
• Комбинация разгибания бедра со сгибанием и поворотом колена кнаружи.
• Комбинация ретроверсии, наклона и поворота таза (в противоположную сторону).
Полусухожильная мышца
НАЧАЛО
• Седалищный бугор.
МЕСТО ПРИКРЕПЛЕНИЯ
• Медиальная поверхность верхней части большеберцовой кости (гусиная лапка).
ФУНКЦИИ
• Ретроверсия таза (двустороннее сокращение).
• Комбинация разгибания бедра со сгибанием и поворотом колена внутрь.
• Комбинация ретроверсии, наклона и поворота таза (в противоположную сторону).
Полуперепончатая мышца
НАЧАЛО
• Седалищный бугор.
МЕСТО ПРИКРЕПЛЕНИЯ
• Медиальный мыщелок большеберцовой кости (гусиная лапка).
ФУНКЦИИ
• Ретроверсия таза (двустороннее сокращение).
• Комбинация разгибания бедра со сгибанием и поворотом колена внутрь.
• Комбинация ретроверсии, наклона и поворота таза (в противоположную сторону).
Мышцы переднего отдела бедра
Портняжная мышцаПортняжная мышца – это наиболее поверхностная мышца передней внутренней стороны бедра. Она расположена над четырехглавой мышцей и на своем пути описывает траекторию по диагонали до срединной линии тела по мере приближения к месту прикрепления.
Она имеет комплекс функций. Сокращение всех ее волокон перемещает ногу в положение, названное «поза портного».
НАЧАЛО
• Передняя верхняя подвздошная ость.
МЕСТО ПРИКРЕПЛЕНИЯ
• Бугристость большеберцовой кости (гусиная лапка).
ФУНКЦИИ
• Антеверсия таза (двустороннее сокращение).
• Комбинация антеверсии, наклона (в сторону сокращающейся мышцы) и поворота таза (в противоположную сторону).
• Комбинация сгибания, отведения и поворота бедра кнаружи («поза портного»).
• Комбинация сгибания и поворота колена внутрь.
Положение портного (изначально в сидячем положении)
Четырехглавая мышцаНАЧАЛО
• Передняя нижняя подвздошная ость (прямая передняя мышца).
• Передняя поверхность бедренной кости (промежуточная широкая мышца бедра). Промежуточная мышца бедра взаимодействует с медиальной широкой мышцей и латеральной широкой мышцей.
• Задняя поверхность бедренной кости, шероховатая линия (медиальная широкая мышца).
• Задняя поверхность бедренной кости, шероховатая линия (латеральная широкая мышца).
Четырехглавая мышца состоит из четырех мышц, каждая из них имеет свое начало, в нижней трети бедра все четыре мышцы образуют общее сухожилие, охватывающее надколенник (надколенное сухожилие), и прикрепляются к бугристости большеберцовой кости. Из всех четырех мышц только прямая передняя мышца влияет на движение в двух суставах (на разгибание колена, а также на сгибание бедра и антеверсию таза).
МЕСТО ПРИКРЕПЛЕНИЯ
• Бугристость большеберцовой кости.
ФУНКЦИИ
• Антеверсия таза (двустороннее сокращение прямых передних мышц).
• Сгибание бедра (прямая передняя мышца).
• Разгибание колена (сокращение всех мышц).
• Поворот колена внутрь (медиальная широкая мышца).
• Поворот колена кнаружи (латеральная широкая мышца).
Заболевания
Болезнь, признаки и симптомы
Все живые организмы подвержены тем или иным негативным воздействиям, провоцируемым различными факторами (факторы окружающей среды, внутренние или функциональные факторы), которым противостоит серия механизмов, постоянно действующих с целью установления необходимого равновесия (гомеостаз), обеспечивающего выживание человека.
• Негативные факторы окружающей среды Микроорганизмы, загрязнение, солнечная радиация, травмы, стресс и т. д.
• Негативные внутренние факторы
Например, коррозия желудка соляной кислотой или наличие психосоматических изменений (эмоциональные или психологические проблемы, негативно влияющие на работу мозга и организма в целом).
• Негативные функциональные факторы
Дегенерация или износ механических элементов тела, вызванные процессом старения и спровоцированные неправильным использованием двигательного аппарата.
Человек обладает хорошими ресурсами для борьбы с инфекциями (иммунная система), восстановления повреждений мягких тканей (рубцевание ран), защиты от солнечной радиации (меланин) и прочего. Иногда под влиянием длительного воздействия негативного фактора, его вирулентности или сниженной иммунной реакции организм не может поддержать или установить равновесие, что приводит к появлению заболевания.
ЗАБОЛЕВАНИЕ
Болезненный процесс, при котором происходят физиологические, функциональные и/или психологические расстройства, дающие о себе знать через определенные признаки и симптомы.
Наука о здоровье призвана дать ответы на вопросы, касающиеся этих расстройств. Ее задачей является не только изучение физиологических и психологических изменений, вызываемых наличием определенного заболевания, но также предотвращение их появления и поддержание состояния здоровья. Используется ряд техник и инструментов, предназначенных для обследования на предмет обнаружения следов действия агентов, наносящих вред организму (признаки), и ощущений, которые больной испытывает при болезни (симптомы), для определения источника и масштаба расстройства организма.
ПРИЗНАК
Проявления болезни, констатируемые наблюдателем (деформации, вызванные артритом, повышенная температура, изменение показателей крови и т. д.), в данном случае врачом, с помощью лабораторной и функциональной диагностики и т. д.
СИМПТОМ
Любое функциональное или ощущаемое явление, выходящее за рамки нормального, воспринимаемое исключительно больным (боль, тошнота и т. д.) и не заметное для постороннего.
Боль, как симптом, выступает в качестве предупредительного сигнала о присутствии агрессии или о повреждении ткани. Тем не менее, когда страдают некоторые ткани, такие как диски, суставные хрящи и мениски (смотри с. 174), боль не всегда появляется.
Боли в спине (цервикалгия, дорсалгия и люмбалгия) являются одной из причин обращения к терапевту, ревматологу, травматологу и физиотерапевту. При наличии повторяющихся или интенсивных болей в спине советуем обратиться к специалисту, который поможет выяснить причину болей и определит, в каких структурах позвоночника имеется повреждение, а затем назначит соответствующий план лечения.
При болях в спине значительное улучшение состояния или выздоровление может быть достигнуто консервативным методом, т. е. с помощью физиотерапевтических процедур и/или лекарств, предназначенных для сокращения симптоматики и улучшения функционального состояния. При позвоночной грыже, выраженном сколиозе, смещении позвонков и т. д. может быть рекомендовано хирургическое вмешательство.
Помимо выбранной стратегии лечения проблем спины очень важно рассказать больному о правильных положениях тела и движениях в повседневной деятельности, а также о том, что он должен принимать во внимание при занятии спортом. В большинстве случаев назначается программа специальных упражнений, призванных улучшить структурное и функциональное равновесие.
В данной главе приводятся сведения о наиболее часто встречающихся болезненных процессах спины (цервикалгия, дорсалгия и люмбалгия), а также о наиболее распространенных патологических явлениях и заболеваниях позвоночника.
54. Мышцы, разгибающие позвоночник.
К мышцам, разгибающим позвоночный столб, относятся те, которые пересекают поперечную ось вращения и расположены сзади от нее на задней поверхности туловища и шеи: трапециевидная, задние зубчатые мышцы, верхняя и нижняя, ременная мышца шеи и головы, мышца, выпрямляющая позвоночник, поперечно-остистая мышца, короткие мышцы спины.
Трапециевидная мышца начинается от затылочной кости (верхняя выйная линия), прикрепляется к поясу верхней конечности. Верхние волокна мышцы, идущие латерально и вниз, прикрепляются к акромиальному концу ключицы, средние, идущие горизонтально, – к акромиону лопатки, а нижние – к ее ости. Если фиксированы позвоночный столб и голова, мышца способствует верхней своей частью подниманию лопатки, средней — ее приведению к позвоночному столбу, а нижней — опусканию пояса верхней конечности. Кроме того, при одновременном сокращении верхней и нижней частей образуется пара сил, которая способствует вращению лопатки ее нижним углом латерально, вокруг сагиттальной оси. Если фиксирован пояс верхней конечности, трапециевидная мышца при двустороннем сокращении является разгибателем головы и позвоночного столба, при одностороннем — наклоняет голову и шейный отдел позвоночного столба в сторону сокращающейся мышцы.
Верхняя задняя зубчатая мышца начинается от остистых отростков двух нижних шейных и двух верхних грудных позвонков и прикрепляется к задней поверхности II—V ребер. При закрепленном позвоночном столбе мышца поднимает ребра, а при опоре на ребрах и сокращении на одной стороне способствует наклону позвоночного столба в сторону.
Нижняя задняя зубчатая мышца начинается от пояснично-грудной фасции в области остистых отростков двух нижних грудных и двух верхних поясничных позвонков и прикрепляется к задней поверхности четырех нижних ребер.
Ременная мышца головы и шеи начинается от выйной связки, а через нее — от остистых отростков III—VII шейных позвонков и шести верхних грудных позвонков и прикрепляется к латеральной части верхней выйной линии, сосцевидному отростку височной кости и поперечным отросткам II и III шейных позвонков. Эта мышца способствует движению головы и шейной части позвоночного столба. Сокращаясь на одной стороне, она наклоняет голову в сторону и несколько кзади; сокращаясь одновременно справа и слева, способствует разгибанию головы и верхней части позвоночного столба.
Мышца, выпрямляющая позвоночник, тянется на всем протяжении позвоночного столба, от крестца и до черепа, заполняя углубление между остистыми и поперечными отростками. Эта мышца является наиболее сильным разгибателем позвоночного столба. Правая и левая мышцы составляют два возвышения, расположенных вдоль остистых отростков позвонков справа и слева.
Поперечно-остистая мышца находится под длиннейшей и остистой мышцами. Она тянется от крестца до затылочной кости и состоит из отдельных мышц, идущих от поперечных отростков одних позвонков к остистым отросткам других. В свою очередь, эта мышца распадается на три слоя, из которых поверхностный образован полуостистой мышцей, средний—многораздельной, а глубокий — мышцами-ротаторами (вращателями).
К коротким мышцам спины относятся межпоперечные, межостистые, а также мышцы-подниматели ребер и группа мышц, находящихся между затылочной костью, атлантом и осевым позвонком.
Межпоперечные и межостистые мышцы расположены в промежутках между остистыми и поперечными отростками. Эти мышцы имеются в шейном и поясничном отделах позвоночного столба (реже в грудном отделе). Межостистые мышцы участвуют в разгибании позвоночного столба, а межпоперечные — в наклоне его в сторону.
Мышцы, поднимающие ребра, имеются только в грудном отделе позвоночного столба. Они идут от поперечных отростков грудных позвонков вниз к близлежащему ребру. Функция этих мышц заключается в поднимании ребер и движении позвоночного столба в сторону при одновременном его разгибании.
Между затылочной костью, атлантом и осевым позвонком расположена группа подзатлочных мышц. Две из них идут от затылочной кости вниз к заднему бугорку атланта и остистому отростку осевого позвонка. Это большая и малая задние прямые мышцы головы. К подзатылочным мышцам относятся также верхняя и нижняя косые мышцы головы. Первая идет от затылочной кости к поперечному отростку атланта, а вторая — от этого отростка к остистому отростку осевого позвонка. Функция данных мышц заключается в разгибании головы, ее вращении и наклоне в сторону.
Как помочь поясничной мышце: 3 упражнения для снятия болевого синдрома
Недопонимание роли поясничной мышцы не удивительно. Сам процесс присвоения имени этим мышцам, соединяющим верхнюю часть тела с нижней частью, содержит ряд ошибок, охватывающих четыре столетия.
Задолго до того, как Гиппократ начал использовать современный латинский термин «psoa» — поясничная (мышца), анатомы Древней Греции называли эти мышцы «утроба для почек» из-за физической взаимосвязи с этими органами.
В 17 веке французский анатом Риоланус (Riolanus) совершил грамматическую ошибку, существующую по сей день, назвав две поясничные мышцы, как одну «psoas», вместо надлежащего латинского «psoai» (Diab, 1999).
Это, возможно, влияет на наше восприятие мышц, как командных игроков, а не как отдельных мышц, адаптирующихся к нашим асимметричным привычкам.
Доктор Джон Басманджиан (John Basmajian), отец электромиографической (ЭМГ) науки, внёс свой вклад в непонимание утверждением, что поясничная и подвздошная мышца функционируют нераздельно, потому что у них общее нижнее крепление. Его мнение привело к широкому распространению термина «iliopsoas» (подвздошно-поясничная), лишая каждую из мышц индивидуальных особенностей, и спровоцировало прецедент измерять ЭМГ подвздошной мышцы, а не глубокой и более труднодоступной поясничной мышцы.
Вся эта история помогает понять причины распространённости заблуждений о действительной роли поясничной мышцы.
Механика поясничной мышцы
В свете информации о точках прикрепления возникают вопросы: сгибает ли поясничная мышца бедро? Или она движет позвоночник? А может, она делает и то, и другое?
Биомеханики всегда пытаются построить картину на основе «предположительного» действия, учитывая здоровье суставов, рычаги и производимое усилие.
Многочисленные соединения с позвоночником подразумевают, что основная роль поясничной мышцы состоит в обеспечении каким-то образом движений позвоночника. Но проверка этой гипотезы показывает, что углы прикреплений не позволяют обеспечить достаточного усилия для наклона в сторону.
Помните подъёмы корпуса из положения, лёжа в школе (старой школе!) из National Fitness Testing program (в настоящее время известная, как President’s Challenge Program)? При движении, подобном подъёму туловища (которые, как ни странно, всё ещё входят в протокол), поясничная мышца одновременно разгибает верхние позвонки и сгибает нижние позвонки, создавая сдвигающее усилие в поясничных позвонках (один позвонок скользит относительно другого), а также создаёт существенную компрессионную нагрузку (Bogduk, Pearcy & Hadfield, 1992) – нежелательное движение для долговременного здоровья спины.
Исследования показывают, что поясничная мышца играет активную роль в сгибании бедра, но по сравнению с подвздошной мышцей поясничная больше стабилизирует позвоночник (не позволяя позвонкам вращаться во фронтальной плоскости), чем производит движение ноги (Hu et al. 2011). И наконец, множественное прикрепление создаёт необходимость достаточной способности к удлинению поясничной мышцы, чтобы позволить позвоночнику, тазу и бёдрам свободное, естественное движение без боли и травм.
Сидячий образ жизни и поясничная мышца
Если вы когда-нибудь видели переход триатлониста от велосипедного этапа гонки к бегу, то можете представить, как долгое пребывание поясничной мышцы в укороченном состоянии влияет на вашу способность ходить вертикально.
В менее экстремальной ситуации: часы (и ещё много часов), проведённые сидя, влияют на способность поясничной мышцы растягиваться на максимальную длину – длину, которая позволяет вам ровно стоять и что, вероятно, более важно, удлиняться при ходьбе.
Если вы подсчитаете количество пациентов, которые переходят от восьмичасового сидения на рабочем месте к «фитнес» активности, которая дополнительно предрасполагает поясничную мышцу к укорочению (велотренажёр, тренажёр-лестница, упражнения на тренажёрах сидя), то не удивитесь, что у людей, выполняющих упражнения, так много проблем с нижней частью спины, тазом и бёдрами.
Как выглядит укорочение поясничной мышцы?
Специалисты, замечая чрезмерную кривизну поясничного отдела позвоночника, часто делают вывод о наклоне таза вперёд у клиента.
Подобная форма постуральной оценки ошибочная, так как не подкреплена объективными данными положения скелета, в частности, происхождения кривой.
Чрезмерное разгибание позвоночника или наклон таза вперёд не обязательно свидетельство укороченной поясничной мышцы. Вместо этого наблюдается особенная кривая, созданная смещением верхних поясничных позвонков в сочетании с разгибанием и смещением и сгибанием нижних позвонков. Это похоже на чрезмерный изгиб, с одним исключением – костный признак: грудная клетка.
Оценка поясничной мышцы
В связи с тем, что поясничная мышца может смещать позвоночник вперёд, очень часто можно увидеть «выпирающие рёбра» при укорочении мышцы.
Оценить это в положении стоя трудно, так как многие люди компенсируют укорочение поясничной мышцы небольшим сгибанием тазобедренных суставов и коленей, «ослабляя поясничную линию». Для объективной оценки используйте положение, лёжа на спине.
Начинайте работу с пациентом в положении сидя с выпрямленными ногами. Четырёхглавые мышцы должны быть полностью расслаблены, а задняя поверхность бедра касаться пола. Остановите пациента при наклоне назад, когда нижняя поверхность бедра приподнимется от пола.
В этот момент поддержите своего пациента под голову и лопатки, оставляя пространство для опускания рёбер на пол. Высота поддержки зависит от напряжения поясничной мышцы.
В идеале, пациент должен быть в состоянии лежа на полу с «нейтральным» положением скелета. Укороченная поясничная мышца приподнимет бедро или нижние рёбра от пола. Эта оценка – коррекционное положение. В случае обнаружения приподнятых поясничной мышцей рёбер, попросите пациента расслабиться, пока нижние рёбра не окажутся на полу. В дальнейшем необходимо постепенно уменьшать высоту или положение, при котором необходима поддержка.
Чтобы протестировать подвздошно-поясничную мышцу (ППМ), попросите пациента сесть на край кушетки. Встаньте рядом с пациентом и положите одну руку на бедро пациента чуть выше его колена.
Положите другую руку на плечо пациента. Попросите пациента поднять колено против сопротивления вашей руки. Рабочее усилие ППМ затем сравните с усилием той же мышцы на другой ноге.
Постизометрическая релаксация мышц
Все суставы человеческого тела окружены комплексами мышц и управляются их сокращениями. Сокращение одних групп мышц и своевременное расслабление других – залог плавности и эффективности движений тела. При возникновении патологических смещений в суставах проявляется эффект выраженного раздражения рецепторов сухожилий, мышечных волокон. Это приводит к сокращению как мелких групп околосуставных мышц, фиксирующих патологическое положение сустава, так и крупных мышечно-фасциальных комплексов, приводящих к изменению биомеханики всего тела.
Лечение подобного комплекса нарушений должно заключаться в возвращении причинному суставу нормального положения и объема движений. К сожалению, выраженное околосуставное мышечное напряжение затрудняет телу проведение самокоррекции.
Чтобы помочь организму встать на путь к исцелению необходимо провести расслабление мышц.
Известно, что в фазе нормального мышечного сокращения происходит истощение внутренних энергетических ресурсов мышцы, после чего наступает фаза расслабления. В случае патологически напряженных мышц происходит попеременное задействование различных групп волокон, что позволяет мышце длительно находится в напряженном состоянии. Если же мы сознательно увеличим силу мышечного сокращения в ответ на приложенное из вне сопротивление, будут задействованы все группы мышечных волокон, что приведет к последующему их расслаблению и даст возможность растянуть напряженную мышцу, освободить патологически смещенный сустав.
Основные правила проведения постизометрической релаксации мышц:
- Перед началом проведения упражнения необходимо вывести сустав в сторону ограничения, добиться максимального натяжения и напряжения патологически сокращенной мышцы. Подготовительное движение осуществляется до уровня усиления болевых проявлений. Это барьер ограничения движения.
- Движение, осуществляемое для увеличения мышечного сокращения, должно проводится в сторону максимальной безболезненности и соответствовать направлению предшествующего сокращения мышцы (противоположном барьеру ограничения).
- Сила дополнительного сокращения мышцы составляет 30% от максимума и не должна увеличивать болевые проявления.
- Сопротивление сокращению мышцы должно быть достаточно для удержания конечности или тела от перемещения в пространстве. Мышца должна напрягаться, но не производить движения, удерживаемая сопротивлением.
- Время дополнительного мышечного напряжения 5-7 секунд.
- После напряжения выдерживается 3 секундная пауза – мышца расслабляется.
- После паузы проводится растяжение мышцы в сторону барьера ограничения до появления болевого синдрома. Это новый барьер ограничения.
- Выполняется 3-4 подхода с постепенным увеличением свободы движения сустава и расслаблением мышцы.
Упражнение 1
И.п. — лежа на краю кровати на здоровом боку, под таз и поясницу можно подложить небольшую подушку. Обе ноги согнуты в коленных и тазобедренных суставах, голени и стопы свисают за край кровати. За счет массы ног при расслаблении произойдет наклон таза и в вышележащем боку появится ощущение растяжки.
Приподнимите стопы и голени до горизонтального положения, удержите напряжение в течение 5—10 секунд (а). Движения лучше выполнять на выдохе.
Затем глубоко вдохните, расслабьтесь и потянитесь. Ноги опустятся и своим весом произведут растяжку квадратной мышцы поясницы и собственных мышц позвоночника (б). Движение повторяется 3—4 раза с нарастанием амплитуды при растяжке.
Если позволяют условия, можно «верхней» рукой ухватиться за спинку кровати. В этом случае растяжка будет ощутимее и захватит широчайшую мышцу спины.
Упражнение 2
Позволяет растянуть те же мышцы и снять нагрузку с суставов и дисков позвоночника. Оно больше подойдет тем, у кого боли появляются к вечеру. Для его выполнения положите рядом со шкафом стопку книг высотой 15—20 сантиметров. Если у вас в доме есть перекладина, то лучше воспользоваться ею, хотя подойдет и дверь или в крайнем случае — просто стена, на которую можно опереться.
И.п. — стоя одной ногой на стопке книг, другая свободно свисает, не касаясь опоры, руки максимально вытянуты вверх, фиксируют положение, удерживаясь за опору. На выдохе подтяните свисающую ногу вверх («втяните» ногу в туловище), как показано на рис.а.
Задержав это положение в течение 10 секунд, вдохните, расслабьтесь и встряхните свисающую ногу, стараясь коснуться стопой пола (рис.б). В норме должна ощущаться растяжка мышц в поясничной области на стороне свисающей ноги. Движение повторите 3—4 раза каждой ногой.
После выполнения этого упражнения необходимо лечь и полежать в течение часа, поэтому лучше его делать перед сном.
Прием ПИРМ будет эффективнее, если его проводить из положения виса на перекладине на одной руке. Причем если на правой, то подтягивать следует левую ногу, и наоборот. Такой вариант подойдет спортсменам и всем, кто сможет его выполнить, провисев на перекладине 2—3 минуты, удерживаясь одной рукой.
Упражнение 3
И. п. — лежа на спине, ноги выпрямлены. На стопу (около пальцев) набросьте длинное полотенце, наподобие стремени. Концы его удерживайте в руках и натяните на себя, как вожжи. Нога начнет подниматься, как мы уже говорили, в норме на 80—90°, то есть выйдет в вертикальное положение. Если же угол подъема меньший и, к примеру, после 30° появились тянущие боли по задней поверхности бедра, под коленом или в голени, то это и есть тот самый (скрытый) спазм мышц, который следует обязательно ликвидировать, в противном случае он рано или поздно проявится явно — в виде обострения. Для устранения этого спазма используется ПИРМ.
Вначале чуть ослабьте натяжение полотенца и установите исходное безболезненное положение ноги. Затем сделайте спокойный вдох и надавите пальцами стопы на полотенце, как на педаль Вы почувствуете, как напряглись мышцы задней поверхности ноги. Ваше усилие должно быть средней интенсивности. Задержите напряжение мышц на 7—15 секунд (желательно задержать и вдох). Выдохните, медленно расслабьте мышцы ноги, а руками потяните полотенце на себя.
Если все выполнено правильно, без спешки и рывков, то нога поднимется выше исходного уровня и преодолеет первоначальный болевой барьер.
Далее растягивайте мышцы до нового «порога» — в нашем случае, к примеру, от 30 до 50—70°. И как только появится уже знакомое тянущее ощущение, вновь давите пальцами на полотенце, задержите напряжение на вдохе и произведите растяжку. Теперь угол подъема может составить и 80—90°.
Так, за 2—3 цикла спазм у подавляющего большинства ликвидируется.
Нередко встречается мнение, что подобные боли связаны с воспалением седалищного нерва, но приведенное упражнение лишний раз доказывает мышечное происхождение болевого синдрома, который чаще всего удается купировать простой растяжкой.
Возможные затруднения при выполнении этого упражнения:
- Мышцы туго поддаются растяжке, или она провоцирует боль. В таком случае попробуйте увеличить задержку напряжения до 20 секунд, а само растягивающее движение производите в малых амплитудах — по 5-10°.
- Возможно, за один такой цикл до нормы мышцы не растянутся. Поэтому занятия следует повторять на протяжении нескольких дней, иногда и по 2 раза в день. Важно отметить, что если после проведения этого упражнения объем движения возрос хотя бы на 5—10°, тo вы на правильном пути и дело пойдет.
- Если движение «застопорилось», не достигнув нормы, то следует искать стойкие изменения в мышцах или в тазобедренном суставе. Такая ситуация часто наблюдается у длительно болеющих остеохондрозом, перенесших травмы, больных коксартрозом. В таком случае не старайтесь доводить сгибание до 90°. Возможно, ваша индивидуальная норма меньше и составляет, к примеру, 45°. Но и в этом случае после проведения приема ПИРМ вы обязательно почувствуете облегчение.
Приведенные упражнения ПИРМ являются ключевыми для правильного положения всех вышерасположенных отделов позвоночника. Кроме того, они увеличивают резерв опорно-двигательного аппарата благодаря возрастанию и приведению к норме объемов движения в двух крупных суставах — коленном и тазобедренном. Теперь они будут выполнять положенную им амплитуду движений и разгрузят позвоночник, а следовательно, риск повторных обострений поясничных болей снизится.
Если выполнять эти упражнения регулярно, то через неделю-две вы отметите, что ноги сгибаются и разгибаются в полном объеме и без проведения ПИРМ. В этом случае можно ограничиться тестированием 1 раз в неделю с помощью тех же приемов, а при отклонении от нормы проводить растягивающие упражнения.
Напомним, что главным критерием правильности выполнения приемов ПИРМ служат не градусы, а ваши ощущения.
По маиериалам: econet.ru
Похожие страницы
Поясничная мышца (psoas) — ее диагностика, биомеханика, упражнения
Какая самая главная мышца тела? Многие назовут язык, но сегодня мы поговорим про мышцу, в которой находится душа человека, по крайней мере так считали древние даосы. Мало кто знает про эту мышцу, а между тем она является ключом к красивой осанке и укреплению мышц кора. Это поясничная мышца ( psoas).
Про другие мышцы кора я писал раньше в статье диастаз прямых мышц живота после родов (поперечная мышца живота). Укрепление этой мышцы сделает ваш пресс лучше без его “прокачки”. Поэтому читайте статью, она пригодится и мужчинами и женщинам. Про осанку можно почитать еще здесь: красивая осанка и правильный взгляд.
Поясничная мышца (psoas) — это самая глубокая мышца человеческого тела, влияющая на наш структурный баланс, мышечную интеграцию, гибкость, силу, диапазон движений, подвижность суставов и функционирование органов. Поясничные мышцы с обеих сторон начинаются от позвоночника, прикрепляясь к 12-му грудному позвонку (Т12) и к каждому из пяти поясничных позвонков. Отсюда они проходят вниз через брюшную полость и таз, а затем прикрепляются к верхней части бедренной кости.
Psoas — единственная мышца, соединяющая позвоночник с ногами. Она отвечает за поддержание вертикального положения и участвует в подъеме ног при ходьбе. Правильно функционирующая поясничная мышца стабилизирует позвоночник и обеспечивает поддержку всего туловища, образуя площадку для жизненно важных органов брюшной полости.
Если мы постоянно сокращаем поясничную мышцу вследствие стресса или напряжения, она начинает укорачиваться, что создает предпосылки для болезненных состояний — болей в пояснице, крестцово-подвздошной области, ишиаса, проблем с позвоночными дисками, спондилеза, сколиоза, дегенерации тазобедренных суставов, болей в коленях, болезненных менструаций, бесплодия и проблем с пищеварением. Хронически сжатая поясничная мышца негативно воздействует на осанку, глубину дыхания и состояние внутренних органов.
Проблема с поясничной мышцей включает нарушения осанки в поясничном отделе, боли внизу спины и выпуклый живот. Причем живот зависит не от силы прямых мышц живота, а от состояния поясничной мышцы. Основная проблема мышцы – это ее укорочение. Причиной этого укорочения явяется приспособление мышцы к длительному сидению. При сидении поясничная мышца выполняет свои функции под другим углом, из-за чего и укорачивается.
А когда мы встаем, она перестает нормально работать. Ситуация усугубляется многими особенностями нашего современного образа жизни — сиденьями автомобилей, обтягивающей одеждой, стульями и обувью, нарушающими осанку, сокращающими диапазон естественных движений и еще больше сжимающими поясничную мышцу. Пока поясничная мышца не расслаблена, она может оставаться сокращенной и напряженной, и дальше легко спазмироваться и укорачиваться.
Поясничная (1,2) и подвздошная мышцы (3).
Укорочение мышцы наблюдается в виде усиленного пояничного изгиба. При ослаблении поясничной мышцы будет все наоборот: плоская поясница. Поясничная мышца остается сокращенной (стянутой) в результате пагубного воздействия неправильной осанки или травмы. Если мы ходим или стоим с чрезмерно выпяченным вперед подбородком, то мышца будет сокращаться.
Ида Рольф написала, что “истощенная поясничная мышца” хронически изгибает тело на уровне паховой области так, что это препятствует по-настоящему полному выпрямлению осанки. Долгое сидение на протяжении дня сокращает поясничную мышцу чтобы поддерживать нас в биомеханическом балансе на наших стульях. Через какое-то время мы создаем “нормальный”, “обычный” стереотип держания мышцы, который не является правильным.
Хронический стресс вызывает изменения тонуса мышц, что тоже приводит к укорочению поясничной мышцы. Знаете выражение “поджал хвост”? Так говорят и про людей. Так вот, это выражение очень точно передает положение таза при стрессе.
Ваш центр тяжести
Поясничная мышца (psoas) — это одна из важнейших мышц тела, отвечающая за осанку, пластику и грацию движений и, более того, даже за контакт человека с его собственным глубочайшим центром.
Поясничные мышцы (пара) — это нижний треугольник (направленный вверх) из двух больших треугольников парных мышц, которые отвечают за стержневую силу человеческого тела. Верхний треугольник (направленный вниз) – это трапециевидные мышцы. Они в действительности больше похожи на ромб, но я говорю о двух противоположных треугольниках, чтобы вы лучше представили себе противоположную направленность тянущей силы, которая поддерживает тело.
Поясничная мышца дополнительно воздействует на таз, так как она делит сухожилие (прикрепляющее её к бедру) с ещё одной парой мышц (подвздошные мышцы). Вместе они образуют подвздошно-поясничную группу мышц. Тонус подвздошных мышц частично зависит от тонуса поясничных. Т.е., при напряжении поясничных мышц также напрягаются подвздошные. Эта мышца проходит от верхней части бедра (от малого вертела бедренной кости) назад через верхний край входа в таз и прикрепляется к внутреннему краю подвздошной кости (за бедренной костью, но не так близко к центру, как крестец).
В даосской традиции поясничную мышцу называют троном или мышцей души, поскольку она окружает нижний даньтянь — главный энергетический центр тела. На Западе про поясничную мышцу пишут отдельные книги, у нас же все достаточно глухо. Давайте разберемся с поясничной мышцой.
1. Диагностика состояния поясничной мышцы (тест Томаса).
Человек стоит у конца стола спиной к нему, одно колено и бедро согнуты, пациент подтягивает их руками как можно ближе к животу. Затем пациент ложится назад так, чтобы копчик находился как можно ближе к краю стола, при этом избегая лордоза. Второе бедро должно при этом свободно лечь на стол. Если этого не происходит, поясничная мышца укорочена. Понятно?
Можно как вариант сначала ложится, а затем подтягивать. Такой вариант теста производят в положении испытуемого лежа на спине. Одна нога свисает со стола. Другую испытуемый поддерживает обеими руками в согнутом положении над животом. Мышцы его спины расслаблены. Естественный поясничный лордоз сглажен. Бедро разогнутой ноги остается на столе. Если при сгибании колена бедро другой ноги отрывается, то поясничная мышца укорочена.
Тест Томаса 1
Тест Томаса 2
2. Оценка функции подвздошно-поясничной мышцы
При удлинении (часто без ослабления) подвздошно-поясничной мышцы согнуть ногу в тазобедренном суставе против сопротивления, сохраняя сидячее положение, удается на 105-110 градусов, но не на 120 градусов.
3. Тест двух рук.
Приложите одну ладонь к верху грудины, а вторую ладонь – перпендикулярно лобковой кости. Оцените угол между плоскостями, в которых лежат ладони. В норме обе плоскости должны быть параленльны друг другу. Посмотрите на рисунок, он намного лучше объясняет, чем я)).
Положение таза также зачастую зависит от состояния поясничной мышцы. Если она укорочена, то мы видим передний наклон таза с выпячиванием живота и глубоким поясничным изгибом. Если поясничная мышца излишне растянута, мы видим задний наклон таза с уплощением изгиба поясницы.
Тест двух рук
4. Триггерные точки в проекции поясничной мышцы.
Наличие характерных болей, жжения, парестезий в триггрерных точках (смотрите на рисунке)
Триггерные точки поясничной мышцы.
Протокол поясничной мышцы
Протокол поясничной мышцы включает:
- активная растяжка (постизометрическая релаксация) в упражнениях
- пассивная растяжка (статическая, йога)
- упражнения на укрепление.
Сначала будут фото растяжек и их биомеханика, а потом видео. Конкретно программу не пишу, предоставляю вашему вниманию набор упражений. Программа делается под конкретного человека.
Делайте все растяжки с соблюдением основных правил проведения постизометрической релаксации мышц:
- Перед началом проведения упражнения необходимо вывести сустав в сторону ограничения, добиться максимального натяжения и напряжения патологически сокращенной мышцы. Подготовительное движение осуществляется до уровня усиления болевых проявлений. Это барьер ограничения движения.
- Движение, осуществляемое для увеличения мышечного сокращения, должно проводится в сторону максимальной безболезненности и соответствовать направлению предшествующего сокращения мышцы (противоположном барьеру ограничения).
- Сила дополнительного сокращения мышцы составляет 30% от максимума и не должна увеличивать болевые проявления.
- Сопротивление сокращению мышцы должно быть достаточно для удержания конечности или тела от перемещения в пространстве. Мышца должна напрягаться, но не производить движения, удерживаемая сопротивлением.
- Время дополнительного мышечного напряжения 5-7 секунд.
- После напряжения выдерживается 3 секундная пауза – мышца расслабляется.
- После паузы проводится растяжение мышцы в сторону барьера ограничения до появления болевого синдрома. Это новый барьер ограничения.
- Выполняется 3-4 подхода с постепенным увеличением свободы движения сустава и расслаблением мышцы.
Протокол поясничной мышцы: фотографии.
Биомеханика упражнений и поясничная мышца
Протокол поясничной мышцы: видео
Начальный уровень (лежачие упражнения), смотреть со второй минуты:
Хорошая подборка йоговских асан, можете использовать как обычные растяжки:
Еще одна растяжка:
По материалам beloveshkin.com






 Наиболее характерно появление таких скоплений у людей в возрасте после 35 лет. Также их появление могут вызвать:
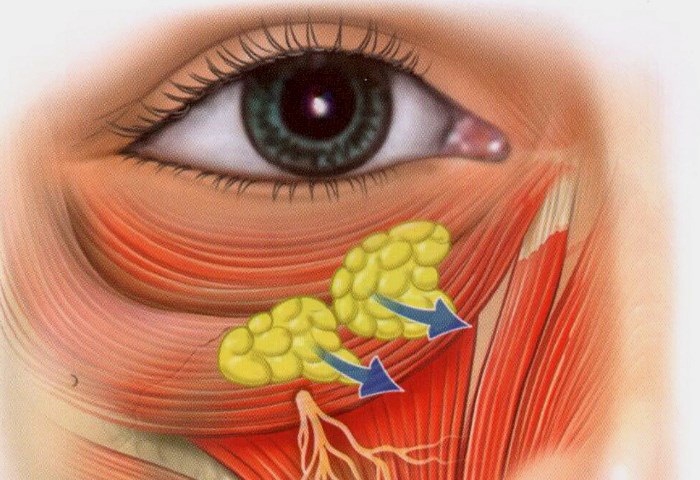
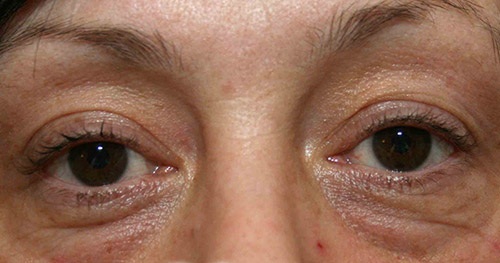
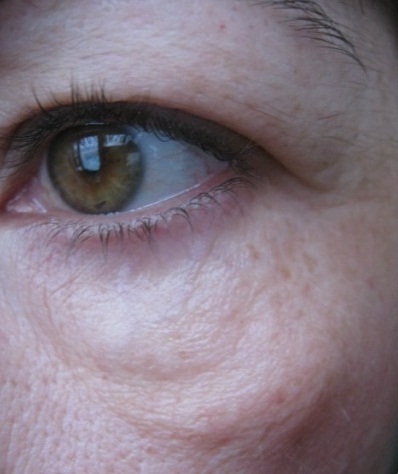
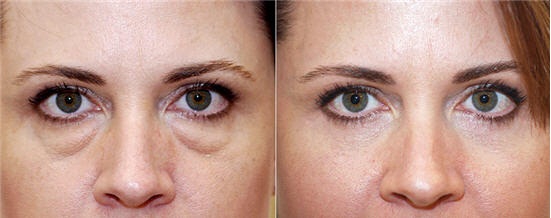
Наиболее характерно появление таких скоплений у людей в возрасте после 35 лет. Также их появление могут вызвать: Из-за чего появляется грыжа под глазами? Это происходит из-за потери упругости нежной кожи под глазами. Такие качества, как упругость, веки начинают терять после 30 лет. В определенных областях под глазами откладывается подкожный жир. Он может расположиться или в верхней, или в нижней части вокруг глаз. Есть простой способ определить наличие у себя таких скоплений. Нужно слегка надавить пальцем на закрытое веком глазное яблоко, если кожа на веке набухнет после того, как вы уберете палец, то, вероятно, есть грыжа. Под глазами она проявляется сильно, не требуя проверок. Иногда набухание бывает несимметричным.
Из-за чего появляется грыжа под глазами? Это происходит из-за потери упругости нежной кожи под глазами. Такие качества, как упругость, веки начинают терять после 30 лет. В определенных областях под глазами откладывается подкожный жир. Он может расположиться или в верхней, или в нижней части вокруг глаз. Есть простой способ определить наличие у себя таких скоплений. Нужно слегка надавить пальцем на закрытое веком глазное яблоко, если кожа на веке набухнет после того, как вы уберете палец, то, вероятно, есть грыжа. Под глазами она проявляется сильно, не требуя проверок. Иногда набухание бывает несимметричным.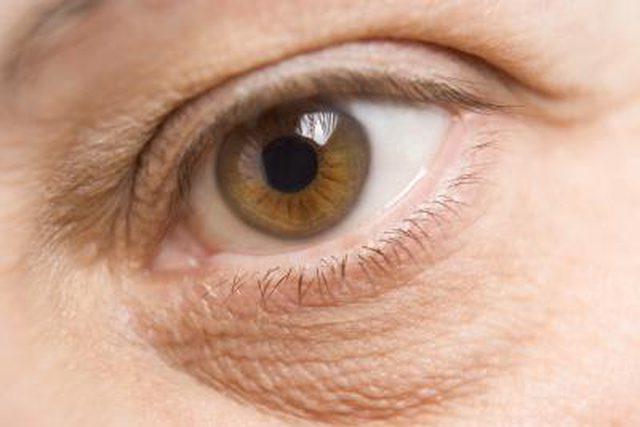 Необходимо понимать, что использование ненатуральной и некачественной косметики также может стать причиной того, что появляются грыжи и мешки под глазами. Как избавиться от них? Ответ очевиден: необходим переход на средства с натуральными компонентами, это поможет коже лучше выдерживать каждодневное нанесение тонального крема, пудры. Необходимо давать коже отдых, особенно на ночное время, удаляя весь макияж с лица.
Необходимо понимать, что использование ненатуральной и некачественной косметики также может стать причиной того, что появляются грыжи и мешки под глазами. Как избавиться от них? Ответ очевиден: необходим переход на средства с натуральными компонентами, это поможет коже лучше выдерживать каждодневное нанесение тонального крема, пудры. Необходимо давать коже отдых, особенно на ночное время, удаляя весь макияж с лица. Очень часто в наше время в салоны красоты обращаются женщины, когда обнаруживают у себя на лице грыжи под глазами. Как избавиться без операции от этого недуга – это первое, что их волнует. В таких случаях в салонах предлагаются следующие восстанавливающие маски.
Очень часто в наше время в салоны красоты обращаются женщины, когда обнаруживают у себя на лице грыжи под глазами. Как избавиться без операции от этого недуга – это первое, что их волнует. В таких случаях в салонах предлагаются следующие восстанавливающие маски.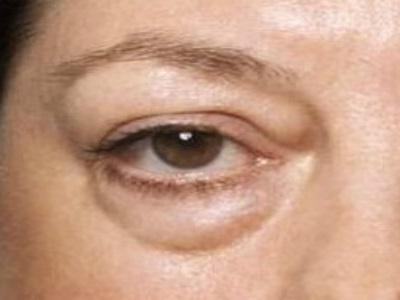 Немаловажное значение на стадии предупреждения проблемы имеет внимание к мышцам лица. Усилить их тонус и привести круговые мышцы в активное состояние помогает гимнастика, объединенная в комплексы по фейс-билдингу. Это направление содержит рекомендации по проведению специальных упражнений на мышц лица. Воздействие происходит в нужных областях, что помогает избежать преждевременного старения кожи и, как следствие, избавиться от жировых отложений.
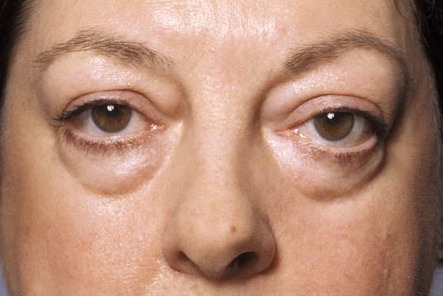
Немаловажное значение на стадии предупреждения проблемы имеет внимание к мышцам лица. Усилить их тонус и привести круговые мышцы в активное состояние помогает гимнастика, объединенная в комплексы по фейс-билдингу. Это направление содержит рекомендации по проведению специальных упражнений на мышц лица. Воздействие происходит в нужных областях, что помогает избежать преждевременного старения кожи и, как следствие, избавиться от жировых отложений. Бывают ситуации, когда на лице очень явно прорисовываются грыжи под глазами. Как избавиться без операции от таких изменений? Выходом послужат более эффективные салонные процедуры, которые включают уже некоторое вмешательство в кожный покров лица, чем обычные маски, но в то же время не являются операцией. Речь идет о мезотерапии, электростимуляции и лимфодренаже, они оказывают серьезное воздействие на кожу, не являясь при этом операционными методами.
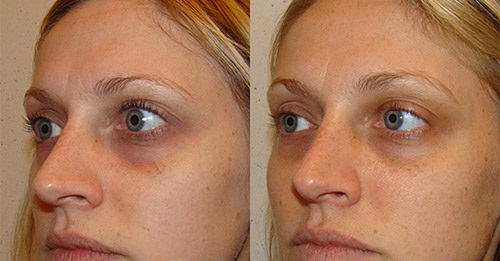
Бывают ситуации, когда на лице очень явно прорисовываются грыжи под глазами. Как избавиться без операции от таких изменений? Выходом послужат более эффективные салонные процедуры, которые включают уже некоторое вмешательство в кожный покров лица, чем обычные маски, но в то же время не являются операцией. Речь идет о мезотерапии, электростимуляции и лимфодренаже, они оказывают серьезное воздействие на кожу, не являясь при этом операционными методами. Многие женщины хотят убрать грыжи под глазами. Как избавиться от них раз и навсегда? Возможно ли это? Если уж они появились, то необходимо регулярно проделывать некоторые процедуры, маски, а также массаж. На первых порах лучше обратиться в качественный салон красоты, а после нескольких салонных процедур ухаживать за проблемными местами в домашних условиях, что позволит поддерживать положительный результат достаточно длительное время.
Многие женщины хотят убрать грыжи под глазами. Как избавиться от них раз и навсегда? Возможно ли это? Если уж они появились, то необходимо регулярно проделывать некоторые процедуры, маски, а также массаж. На первых порах лучше обратиться в качественный салон красоты, а после нескольких салонных процедур ухаживать за проблемными местами в домашних условиях, что позволит поддерживать положительный результат достаточно длительное время. Появление любых заметных дефектов кожи всегда приносит множество разочарований женщинам в практически любом возрасте.Изменения возрастного характера являются необратимым процессом, который происходит в организме каждого человека. Самые первые морщинки и изменения рельефа появляются на наиболее тонких участках кожи лица, в частности в зоне глаз.
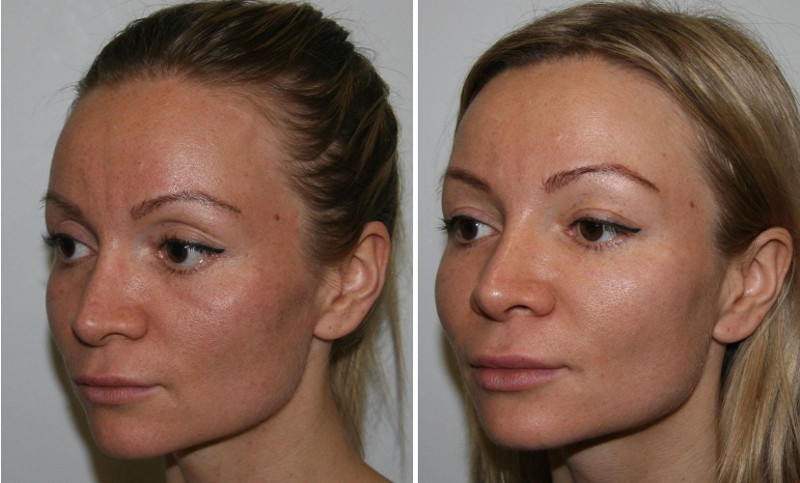
Появление любых заметных дефектов кожи всегда приносит множество разочарований женщинам в практически любом возрасте.Изменения возрастного характера являются необратимым процессом, который происходит в организме каждого человека. Самые первые морщинки и изменения рельефа появляются на наиболее тонких участках кожи лица, в частности в зоне глаз. Начало процесса старения кожи.
Начало процесса старения кожи.
 Мешки выглядят как припухлости, имеющие по краям обрамление из складок кожи. Внутри них находится жировая клетчатка. У суфов имеется ярко выраженная нижняя граница, а также «перемычки» из соединительных тканей, которые создают форму полукруга.
Мешки выглядят как припухлости, имеющие по краям обрамление из складок кожи. Внутри них находится жировая клетчатка. У суфов имеется ярко выраженная нижняя граница, а также «перемычки» из соединительных тканей, которые создают форму полукруга. Из-за появления дефекта кожа лица может стать тусклой и безжизненной на вид. Помимо печального выражения лица и морщин у многих женщин лицо становится визуально старее, из-за чего им по ошибке могут накинуть пару десятков лет к их настоящему возрасту.
Из-за появления дефекта кожа лица может стать тусклой и безжизненной на вид. Помимо печального выражения лица и морщин у многих женщин лицо становится визуально старее, из-за чего им по ошибке могут накинуть пару десятков лет к их настоящему возрасту. Есть три основных направления в избавлении от такого дефекта, как малярные мешки – это хирургическое вмешательство (пластика лица), применение аппаратных методик и устранение в домашних условиях.
Есть три основных направления в избавлении от такого дефекта, как малярные мешки – это хирургическое вмешательство (пластика лица), применение аппаратных методик и устранение в домашних условиях. Тонус кожи, как правило, начинает снижаться уже после 30 лет; на лицо видны первые появления птоза, появление мешков под глазами, а контуры, обрамляющие эти припухлости, становятся более выраженными.
Тонус кожи, как правило, начинает снижаться уже после 30 лет; на лицо видны первые появления птоза, появление мешков под глазами, а контуры, обрамляющие эти припухлости, становятся более выраженными. Гипертония.
Гипертония. При выполнении всех рекомендаций врача при реабилитации осложнений практически не бывает, а восстановление идет примерно месяц. Для проведения операции нужен особый подход, так как во время нее затрагивают широкую зону мягких тканей по краю века.
При выполнении всех рекомендаций врача при реабилитации осложнений практически не бывает, а восстановление идет примерно месяц. Для проведения операции нужен особый подход, так как во время нее затрагивают широкую зону мягких тканей по краю века. Данный способ коррекции также представляет собой метод коррекции с хирургическим вмешательством, который направлен на возобновление прежнего объема скул и лифтинг соединительных тканей в средней полосе лица при помощи специальных пластинок.
Данный способ коррекции также представляет собой метод коррекции с хирургическим вмешательством, который направлен на возобновление прежнего объема скул и лифтинг соединительных тканей в средней полосе лица при помощи специальных пластинок.
 Такая коррекция позволяет решить проблему возрастных перемен без хирургического вмешательства и подходит даже молодым девушкам.
Такая коррекция позволяет решить проблему возрастных перемен без хирургического вмешательства и подходит даже молодым девушкам. Врач распределяет по лицу определенный состав и начинает производить обработку проблемный зон лица при помощи ультразвука. Волны попадают глубоко в мышечно-апоневротический слой, прогревают его и сокращают волокна в соединительных тканях.
Врач распределяет по лицу определенный состав и начинает производить обработку проблемный зон лица при помощи ультразвука. Волны попадают глубоко в мышечно-апоневротический слой, прогревают его и сокращают волокна в соединительных тканях. Диспропан – это гормональный препарат, который используют в хирургии для лечения рубцов после операции.
Диспропан – это гормональный препарат, который используют в хирургии для лечения рубцов после операции. Липосакция довольно-таки травматическая процедура по удалению подкожного жира, поэтому ее рекомендуют не всем, и имеет ряд противопоказаний.
Липосакция довольно-таки травматическая процедура по удалению подкожного жира, поэтому ее рекомендуют не всем, и имеет ряд противопоказаний. Метод привлекает за счет отсутствия реабилитационного периода и противопоказаний. Для достижения явных результатов понадобится несколько процедур.
Метод привлекает за счет отсутствия реабилитационного периода и противопоказаний. Для достижения явных результатов понадобится несколько процедур. Под действием лазера регенерация ускоряется на клеточном уровне, а также повышается эластичность и тургор.
Под действием лазера регенерация ускоряется на клеточном уровне, а также повышается эластичность и тургор. Вы можете приготовить кубики на основе свежевыжатого отвара шалфея, дуба или ромашки. Для создания живительных отваров вам подойдут практически все травы. Вам нужно будет заварить их, процедить, остудить и применять как компрессы.
Вы можете приготовить кубики на основе свежевыжатого отвара шалфея, дуба или ромашки. Для создания живительных отваров вам подойдут практически все травы. Вам нужно будет заварить их, процедить, остудить и применять как компрессы. Маска из картофеля. Отварите картофель, разомните его вилочкой до консистенции пюре. Далее заверните его в марлю и приложите к проблемной зоне. Маску можно делать и из сырого картофеля по аналогичному принципу, только вместо того, чтобы размять сырой картофель, натрите его на терку.
Маска из картофеля. Отварите картофель, разомните его вилочкой до консистенции пюре. Далее заверните его в марлю и приложите к проблемной зоне. Маску можно делать и из сырого картофеля по аналогичному принципу, только вместо того, чтобы размять сырой картофель, натрите его на терку. Очищаем кожу.
Очищаем кожу. Сильно зажмурьтесь (делаем 10 раз).
Сильно зажмурьтесь (делаем 10 раз). Лимфодренаж (массаж немного устранит избыток воды в мешочках)
Лимфодренаж (массаж немного устранит избыток воды в мешочках) Бадяга, пиявки, троксевазин (их действие нейтрально: не ухудшают состояние, но и не решают проблему).
Бадяга, пиявки, троксевазин (их действие нейтрально: не ухудшают состояние, но и не решают проблему).






 При помощи кубиков льда можно одновременно провести массаж кожи вокруг глаз и оказать тонизирующее воздействие на мелкие сосуды. Под действием низких температур сосуды сужаются, происходит отток крови и жидкости из грыж, повышается эластичность кожи и плотность эпидермиса, нормализуются обменные процессы в тканях.
При помощи кубиков льда можно одновременно провести массаж кожи вокруг глаз и оказать тонизирующее воздействие на мелкие сосуды. Под действием низких температур сосуды сужаются, происходит отток крови и жидкости из грыж, повышается эластичность кожи и плотность эпидермиса, нормализуются обменные процессы в тканях.






 Также подагрическим поражениям подвержены те, кто болеет псориазом, почечной недостаточностью, гипертензией, патологией крови, сахарным диабетом, а также страдает лишним весом. Из-за сильных физических нагрузок, частых хирургических операций, травм ног и применения мочегонных препаратов подагра также может дать о себе знать.
Также подагрическим поражениям подвержены те, кто болеет псориазом, почечной недостаточностью, гипертензией, патологией крови, сахарным диабетом, а также страдает лишним весом. Из-за сильных физических нагрузок, частых хирургических операций, травм ног и применения мочегонных препаратов подагра также может дать о себе знать.





 В составе воды находятся полезные химические элементы, принимающие активное участие в жизнедеятельности организма:
В составе воды находятся полезные химические элементы, принимающие активное участие в жизнедеятельности организма: Быстро устранить симптомы помогает озокерит. Терапевтический эффект достигается за счет теплового воздействия, которое обеспечивает улучшение микроциркуляции крови в пораженном участке и уменьшение количества солей, откладываемых в хрящевой ткани.
Быстро устранить симптомы помогает озокерит. Терапевтический эффект достигается за счет теплового воздействия, которое обеспечивает улучшение микроциркуляции крови в пораженном участке и уменьшение количества солей, откладываемых в хрящевой ткани. Для устранения симптомов подагры часто используют прибор Витафон. Терапия способствует выводу солей мочи из почек и улучшению процесса фильтрации. В ходе совместного применения медикаментозных средств и физиолечения терапевтический эффект усиливается.
Для устранения симптомов подагры часто используют прибор Витафон. Терапия способствует выводу солей мочи из почек и улучшению процесса фильтрации. В ходе совместного применения медикаментозных средств и физиолечения терапевтический эффект усиливается.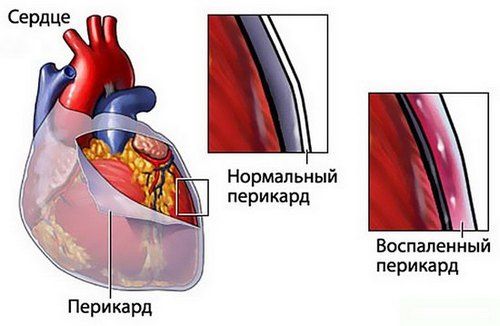
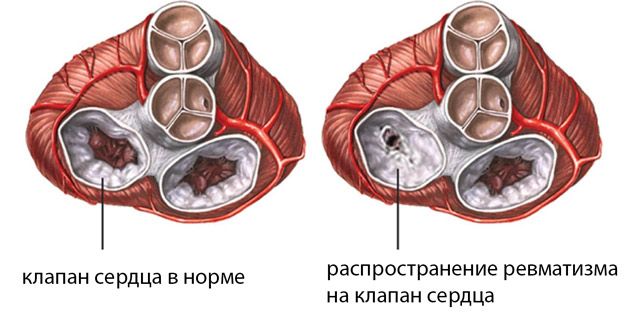
 Определить заболевание очень трудно, поэтому одними лабораторными исследованиями и аускультацией не обойтись. Для подтверждения диагноза выполняют:
Определить заболевание очень трудно, поэтому одними лабораторными исследованиями и аускультацией не обойтись. Для подтверждения диагноза выполняют: Глюкокортикостероидами. Они нужны, если происходит быстрое развитие ревмокардита. В легких случаях не следует применять данную группу препаратов.
Глюкокортикостероидами. Они нужны, если происходит быстрое развитие ревмокардита. В легких случаях не следует применять данную группу препаратов. Употреблять пищу нужно в течение дня небольшими порциями. Приемом должно быть около шести, но переедать не стоит, порции должны быть небольшими.
Употреблять пищу нужно в течение дня небольшими порциями. Приемом должно быть около шести, но переедать не стоит, порции должны быть небольшими. Прогноз зависит от того, на какой стадии поставили диагноз и начали лечебные процедуры.
Прогноз зависит от того, на какой стадии поставили диагноз и начали лечебные процедуры. Ежедневно позвоночник вынужден справляться с теми нагрузками, которые мы ему задаем. Большая часть из них приходится на поясничный отдел, где позвонки отличаются особой функциональностью. Самый главный и прочный из пяти поясничных – пятый позвонок. Эти позвонки самые крупные в строении всего позвоночника. Соединяют их и служат своеобразными креплениями для них межпозвонковые диски. Они же выполняют функции амортизаторов, позволяя поясничному отделу сохранять подвижность. Позвоночник может сохранять свои возможности и давать нам способность движения, но только при условии, что в пояснице нет патологий.
Ежедневно позвоночник вынужден справляться с теми нагрузками, которые мы ему задаем. Большая часть из них приходится на поясничный отдел, где позвонки отличаются особой функциональностью. Самый главный и прочный из пяти поясничных – пятый позвонок. Эти позвонки самые крупные в строении всего позвоночника. Соединяют их и служат своеобразными креплениями для них межпозвонковые диски. Они же выполняют функции амортизаторов, позволяя поясничному отделу сохранять подвижность. Позвоночник может сохранять свои возможности и давать нам способность движения, но только при условии, что в пояснице нет патологий. Позвонки предназначены не только для того, чтобы давать способность к движению. Каждый из них выполняет свои задачи, но главными в пятерке являются пятый и четвертый позвонки. В медицине весь позвоночник разделен на отделы и имеет специальное обозначение на латинице. Так, обозначение четвертого и пятого позвонков выглядит так: l4 – l5, где L означает отдел, а цифра номер позвонка.
Позвонки предназначены не только для того, чтобы давать способность к движению. Каждый из них выполняет свои задачи, но главными в пятерке являются пятый и четвертый позвонки. В медицине весь позвоночник разделен на отделы и имеет специальное обозначение на латинице. Так, обозначение четвертого и пятого позвонков выглядит так: l4 – l5, где L означает отдел, а цифра номер позвонка. При всей своей прочности и способности выдерживать значительные нагрузки, запас этой прочности не бесконечен. Под действием некоторых факторов позвонки часто смещаются, особенно это актуально для пятого позвонка. Но и четвертый позвонок может смещаться. “Ножки”, на которых стоят позвонки, при смещении ломаются. Если такой перелом произойдет в пятом позвонке поясничного отдела, он никогда не срастется.
При всей своей прочности и способности выдерживать значительные нагрузки, запас этой прочности не бесконечен. Под действием некоторых факторов позвонки часто смещаются, особенно это актуально для пятого позвонка. Но и четвертый позвонок может смещаться. “Ножки”, на которых стоят позвонки, при смещении ломаются. Если такой перелом произойдет в пятом позвонке поясничного отдела, он никогда не срастется. Сложность в том, что при смещении пятого или четвертого позвонков, признаки никогда не проявляются сразу. Если смещение вызвано бытовыми условиями, как тяжелая нагрузка, симптоматика поначалу сведется только к редкой и незначительной болезненности, которая проходит после отдыха или мазей с анальгетическим эффектом. Примерно такой же сценарий у тех, кто случайно перенесет небольшую травму спины или конкретно поясничного отдела. Результат падения с горки для ребенка проявит себя только во второй половине жизни, когда помочь уже будет невозможно.
Сложность в том, что при смещении пятого или четвертого позвонков, признаки никогда не проявляются сразу. Если смещение вызвано бытовыми условиями, как тяжелая нагрузка, симптоматика поначалу сведется только к редкой и незначительной болезненности, которая проходит после отдыха или мазей с анальгетическим эффектом. Примерно такой же сценарий у тех, кто случайно перенесет небольшую травму спины или конкретно поясничного отдела. Результат падения с горки для ребенка проявит себя только во второй половине жизни, когда помочь уже будет невозможно.



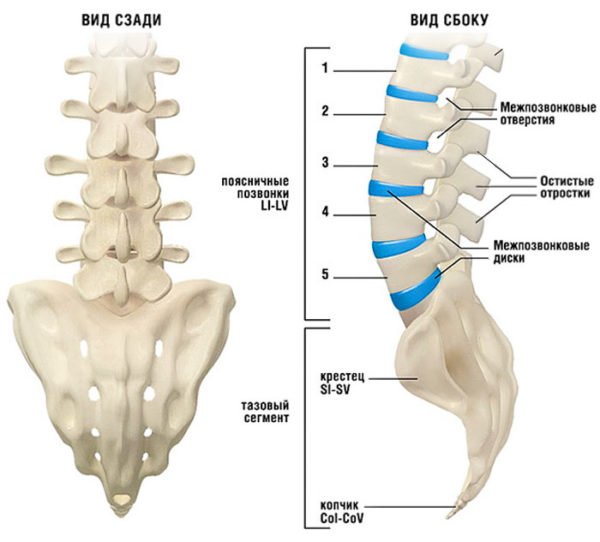
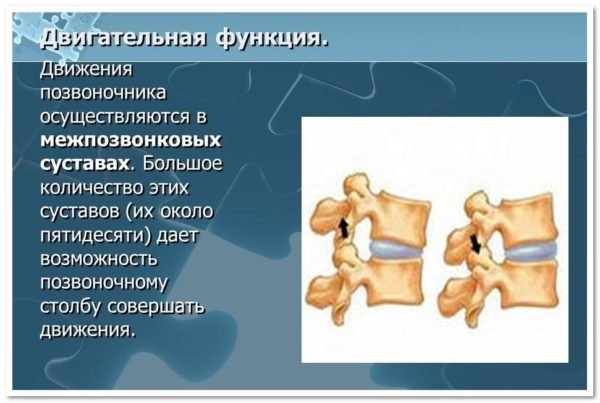
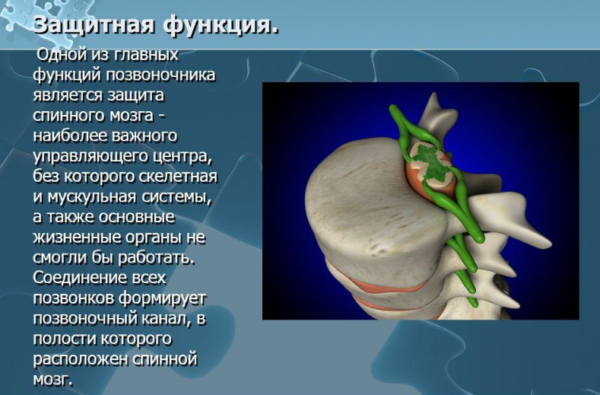
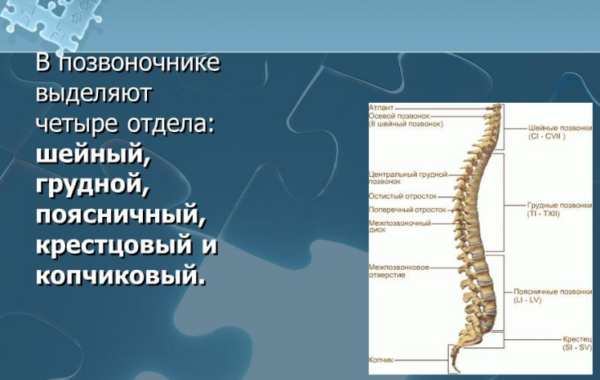
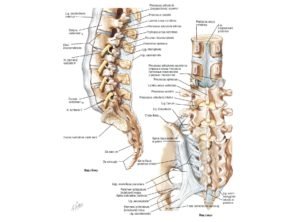



 При терапевтическом лечении миозита применяются различные средства, такие как НПВС, анальгетики и др. Все эти средства эффективны, но при длительном применении могут нанести вред организму. Поэтому очень важно минимизировать побочные эффекты и повысить эффективность лечения миозита. В этом может помочь препарат нового поколения – обезболивающий противовоспалительный лечебный пластырь НАНОПЛАСТ форте.
При терапевтическом лечении миозита применяются различные средства, такие как НПВС, анальгетики и др. Все эти средства эффективны, но при длительном применении могут нанести вред организму. Поэтому очень важно минимизировать побочные эффекты и повысить эффективность лечения миозита. В этом может помочь препарат нового поколения – обезболивающий противовоспалительный лечебный пластырь НАНОПЛАСТ форте.
















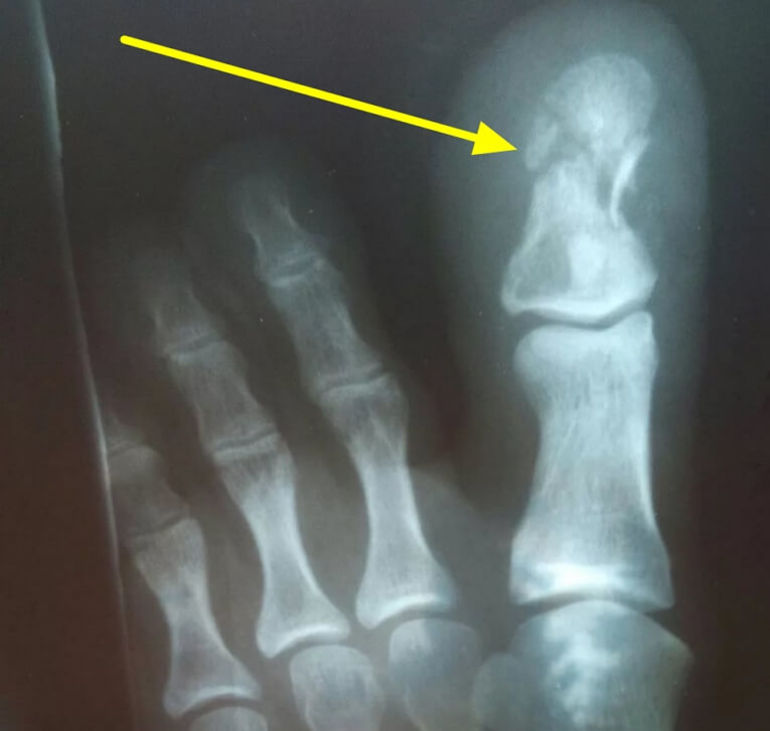
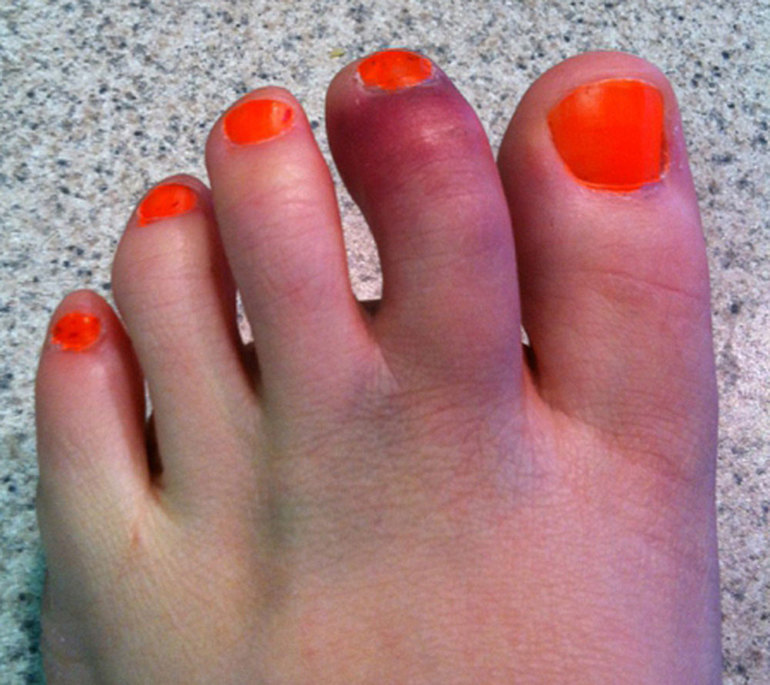
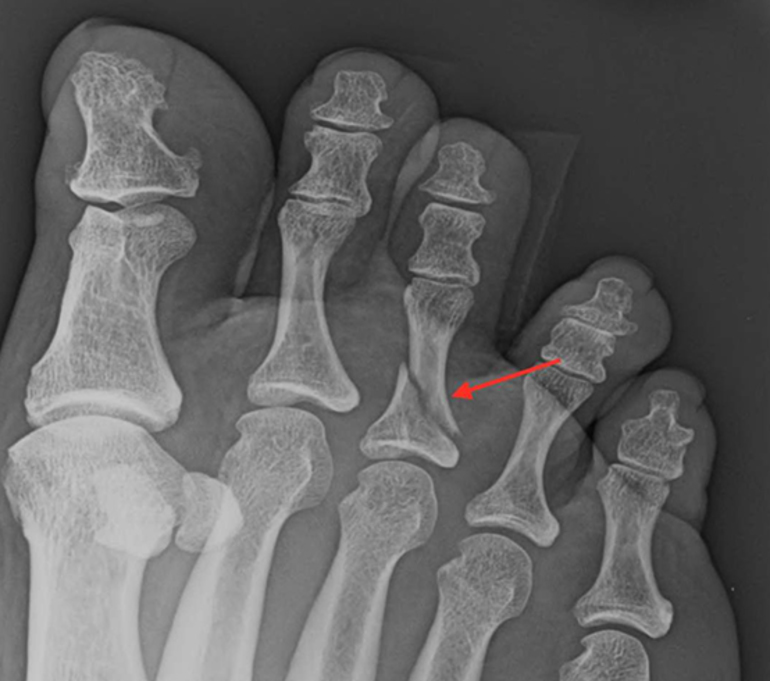

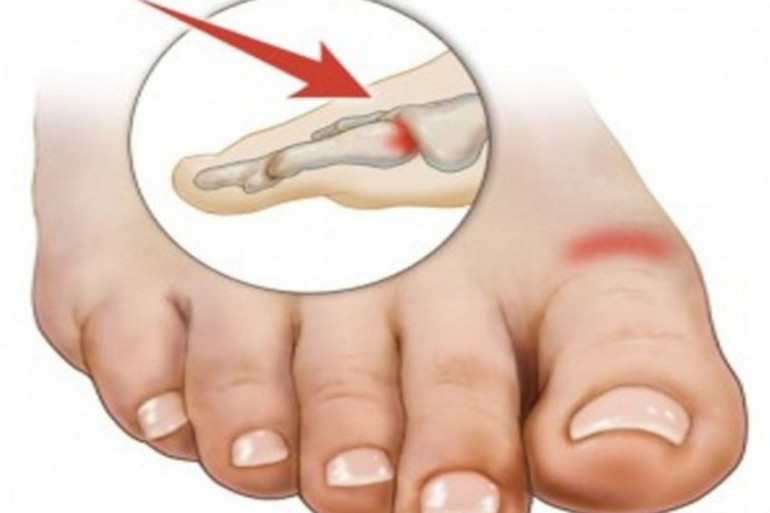
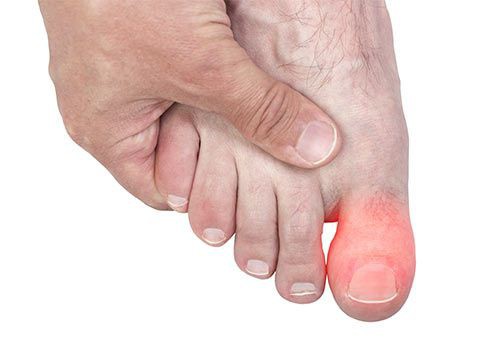
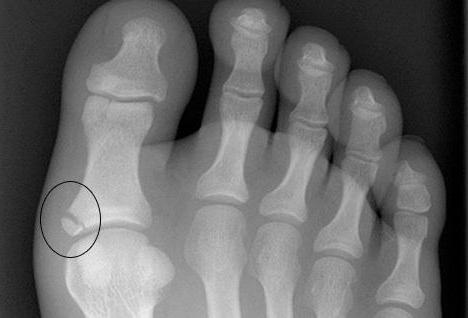














 Все повреждения фаланг пальцев принято разделять на несколько групп. Данная классификация позволяет выбрать правильный метод лечения, очередность оказания первой помощи.
Все повреждения фаланг пальцев принято разделять на несколько групп. Данная классификация позволяет выбрать правильный метод лечения, очередность оказания первой помощи. Клинические проявления могут отличаться при разных видах травм. Краевой перелом пальца ноги трудно отличить от ушиба, ведь симптомы выражены слабо, болевой синдром умеренный, отек, покраснение возникают на второй день. Открытые или многооскольчатые повреждения являются опасными для жизни. Вследствие травмы может развиться шоковое состояние, потеря сознания. Потому первую помощь таким пациентам необходимо оказывать незамедлительно.
Клинические проявления могут отличаться при разных видах травм. Краевой перелом пальца ноги трудно отличить от ушиба, ведь симптомы выражены слабо, болевой синдром умеренный, отек, покраснение возникают на второй день. Открытые или многооскольчатые повреждения являются опасными для жизни. Вследствие травмы может развиться шоковое состояние, потеря сознания. Потому первую помощь таким пациентам необходимо оказывать незамедлительно.
 Что делать, если произошел перелом большого пальца? Ответ прост: не паниковать и вызвать скорую помощь. До приезда врачей все усилия должны быть направлены на обезболивание места повреждения, фиксацию конечности, остановку кровотечения при открытой ране. Чтобы помощь была оказана эффективно, рекомендовано придерживаться следующих правил:
Что делать, если произошел перелом большого пальца? Ответ прост: не паниковать и вызвать скорую помощь. До приезда врачей все усилия должны быть направлены на обезболивание места повреждения, фиксацию конечности, остановку кровотечения при открытой ране. Чтобы помощь была оказана эффективно, рекомендовано придерживаться следующих правил: Для устранения смещения используется скелетное вытяжение. К ногтевой фаланге подвешивается небольшой груз, вследствие чего фрагменты кости вытягиваются. Далее происходит сопоставление поверхностей и фиксация. Сколько носить гипс, зависит от степени тяжести заболевания, возраста пациента. Костная мозоль образуется на 3-4 неделю. Потому минимальный срок иммобилизации – месяц, далее все зависит от скорости срастания костей.
Для устранения смещения используется скелетное вытяжение. К ногтевой фаланге подвешивается небольшой груз, вследствие чего фрагменты кости вытягиваются. Далее происходит сопоставление поверхностей и фиксация. Сколько носить гипс, зависит от степени тяжести заболевания, возраста пациента. Костная мозоль образуется на 3-4 неделю. Потому минимальный срок иммобилизации – месяц, далее все зависит от скорости срастания костей.

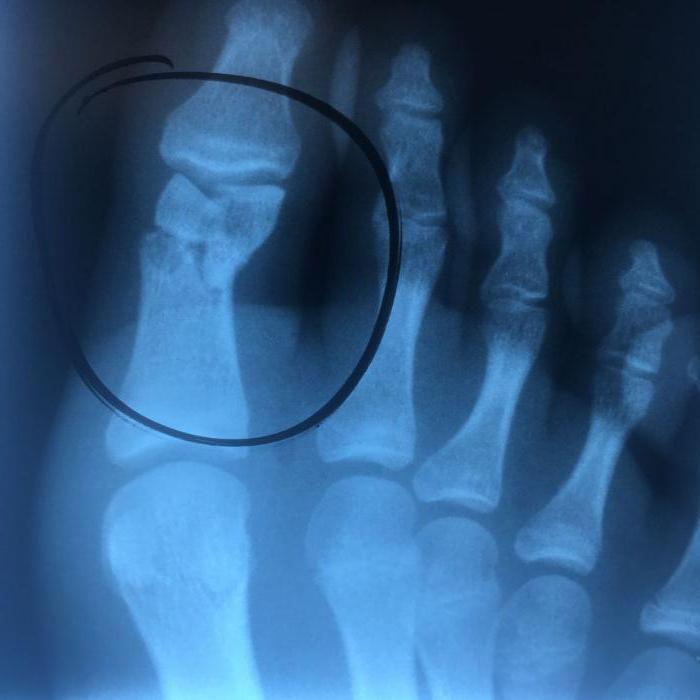
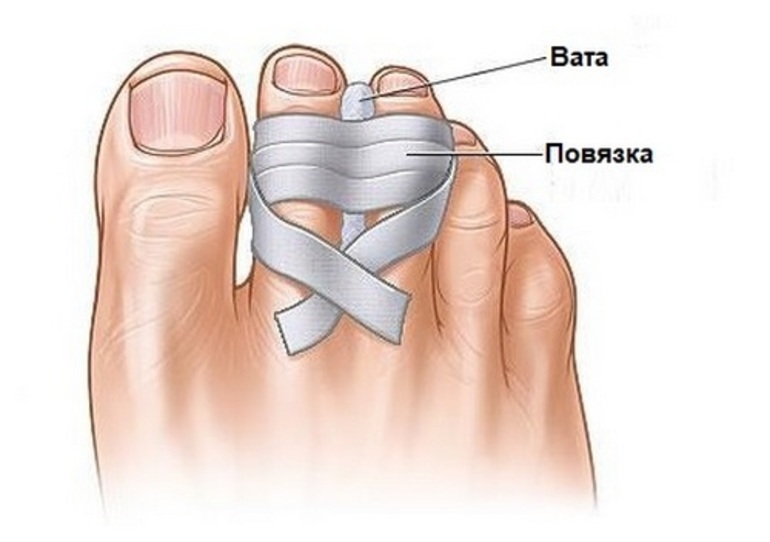

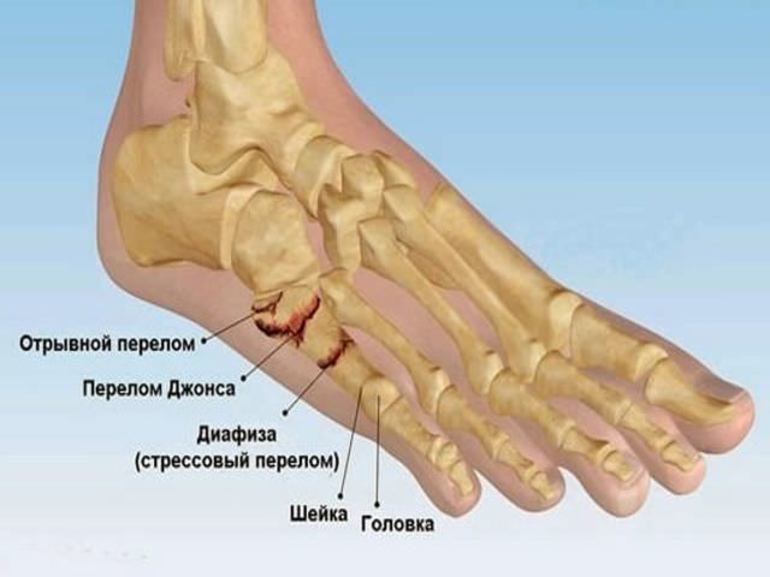
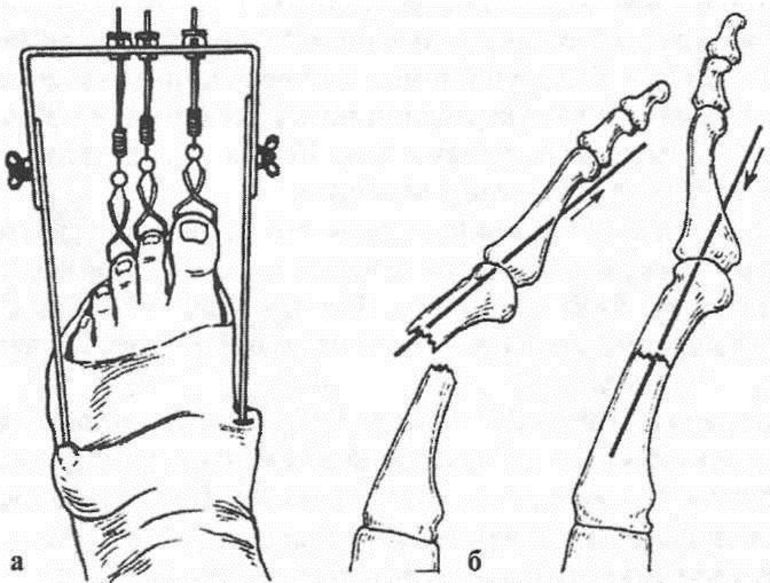
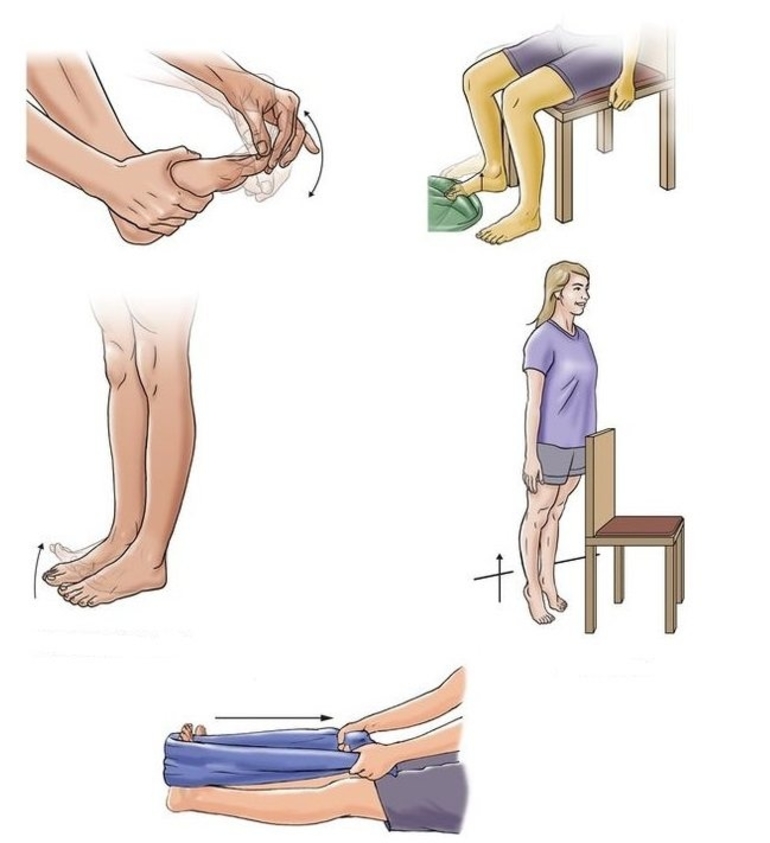







 При поражении стрептококковой инфекцией появляется аутоиммунное заболевание – ревматизм ног Ревматизм ног является аутоиммунным заболеванием, вызванным стрептококковой инфекцией, которая поражает суставы ног. Инфекция чаще всего поражает людей молодого возраста, причем заражение происходит в период холодов. Ревматизм ног признаки и лечение должен назначать лечащий врач, после проведения комплексного обследования. Ревматизм нельзя отнести к единичному осложнению.
При поражении стрептококковой инфекцией появляется аутоиммунное заболевание – ревматизм ног Ревматизм ног является аутоиммунным заболеванием, вызванным стрептококковой инфекцией, которая поражает суставы ног. Инфекция чаще всего поражает людей молодого возраста, причем заражение происходит в период холодов. Ревматизм ног признаки и лечение должен назначать лечащий врач, после проведения комплексного обследования. Ревматизм нельзя отнести к единичному осложнению. Причинами ревматизма являются стрептококковая инфекция, аллергические реакции и бактерии, которые попадают в суставы через кровь
Причинами ревматизма являются стрептококковая инфекция, аллергические реакции и бактерии, которые попадают в суставы через кровь Симптомами ревматизма ног являются ревматические боли, отечность, покраснения и повышенная температура тела
Симптомами ревматизма ног являются ревматические боли, отечность, покраснения и повышенная температура тела