Фото полиартрит ног – решение, не выходя из дома, описание заболевания и признаки, какие способы лечения лучше, виды и методы профилактики
Полиартрит ног симптомы и лечение фото
Диагностика и методы лечения полиартрита ног

Полиартрит — патологический процесс, заключающийся в воспалении нескольких (двух или более) суставов одновременно. В этом случае преимущественно процесс затрагивает суставы нижних конечностей, поскольку на них приходится самая высокая нагрузка. Потому более половины случаев заболевания полиартритом — это именно полиартрит ног.
Причины
Полиартрит ног может быть вызван:
- Некоторыми заболеваниями системного характера, поражающими соединительную ткань;
- Гнойным инфекционным процессом;
- Травмами ног;
- Инфекционными заболеваниями других частей организма;
- Отрицательными факторами внешней среды — низкой температурой, повышенной влажностью.
Патогенез
Вследствие вышеперечисленных причин возникает синовит (воспаление синовиальной оболочки, которая выстилает полость сустава с внутренней стороны). Сначала изменяются объём этой жидкости и её состав. После этого происходит нарушение питания хрящей суставов, в результате нарушаются их структура и функции.
Механизмы развития воспаления могут несколько различаться в разных случаях. Самые распространённые причины полиартрита ног — ревматоидный артрит и ревматизм. Данные болезни принадлежат к так наз. коллагенозам, их течение во многом совпадает, однако есть различия. Коллагенозы сопровождаются формированием патологической иммунной реакции, когда иммунитет, пытаясь убить антигены патогенных микроорганизмов, повреждает собственную соединительную ткань суставных хрящей, а также синовиальных оболочек.

Они способны проникать в структуру сустава прямо из ближайших зон в случае остеомиелита либо доставляются кровью из других участков, поражённых нагноением, если имеет место сепсис. Причиной реактивного полиартрита могут быть инфекционные поражения таких органов, как почки, лёгкие и мочевой пузырь. Но в последнем случае патогенные микроорганизмы отсутствуют в суставах. Ревматический артрит (одна из форм полиартрита) вызывается иммунной реакцией на микробный возбудитель, попадающий в организм.
Вследствие травм, которые заключаются в механическом повреждении суставов, происходит нарушение кровообращения в капсулах суставов, развитие местного отёка, воспалительного процесса. Похожая картина имеет место в случае ряда профессиональных болезней, возникающих вследствие постоянного переохлаждения.
Симптомы
Главные проявления полиартрита ног:
- Боли в суставах, которые усиливаются во время движения;
- Припухлости, возникающие вследствие жидкости в суставах и отёков;
- Покраснение кожи, расположенной выше больного сустава;
- Увеличение температуры — может быть местным (в поражённых суставах) и общим — во всём организме;
- Ухудшение подвижности суставов.
Диагностика
Методы диагностики полиартрита:
- Анализы крови, синовиальной жидкости и мочи;
- УЗИ суставов;
- Рентген суставов;
- МРТ;
- КТ;
- Артроскопия.
В случае подозрения на ревматоидные причины болезни выполняется ревматоидная проба. Если необходимо уточнить диагноз, больной направляется на дополнительные консультации к таким специалистам, как отоларинголог или эндокринолог.
Лечение
Из медикаментов при полиартрите ног используются 3 категории препаратов — НПВС, глюкокортикостероидные гормоны, витаминные препараты.

Перед назначением антибиотика выполняется проба на чувствительность бактерий к нему. При аллергической форме полиартрита используются антигистаминные препараты. Подагрическая форма подразумевает использование медикаментов, которые выводят соли мочевой кислоты. При ревматоидном полиартрите применяются иммунодепрессанты, подавляющие аутоиммунные реакции, вследствие которых разрушаются ткани.
Из физиотерапевтических процедур при полиартрите используются:
- Лазерная терапия, электрофорез, магнитотерапия;
- Ванны с вытяжками растений, эфирными маслами, минеральными веществами;
- Процедуры с парафином, грязями, озокеритом и чёрным воском.
Некоторые устройства для физиотерапии можно приобрести для домашнего применения ради избавления от необходимости часто посещать медицинское учреждение. Вследствие их использования происходят уменьшение воспаления, улучшение питания тканей, усиление капиллярного кровообращения.
Массаж выполняется после того,  как удаётся устранить острое воспаление, снизить интенсивность боли и добиться устранения отёка. Сустав и близлежащие ткани массируют лёгкими движениями. Выполняются кругообразные, линейные и спиралевидные движения ладоней и пальцев. Шлепки и щипки могут усиливать боль, потому к ним можно прибегать только во время ремиссии.
как удаётся устранить острое воспаление, снизить интенсивность боли и добиться устранения отёка. Сустав и близлежащие ткани массируют лёгкими движениями. Выполняются кругообразные, линейные и спиралевидные движения ладоней и пальцев. Шлепки и щипки могут усиливать боль, потому к ним можно прибегать только во время ремиссии.
Лечебная физкультура назначается на каждой стадии заболевания для сохранения функций сустава. Все упражнения согласуются с лечащим врачом. Поражённое сочленение разрабатывается с помощью движений в разные стороны и круговых вращений. Углы сгибаний регулируются самим пациентом, так как во время гимнастики недопустима боль в суставе. Чтобы сократить нагрузку на ноги, упражнения выполняются в сидячем либо лежачем положении.
Рекомендуются к употреблению нежирные виды мяса, сырые ягоды, салаты из овощей и фруктов. Однако необходимо исключение цитрусовых, поскольку они могут привести к аллергии. Нежелательны макароны, консервированные продукты, жареные блюда, алкогольные напитки и кондитерские изделия.
Симптомы и лечение полиартрита ног
Полиартрит ног встречается чаще всего в связи с тем, что нижние конечности несут самую большую функциональную нагрузку. Это болезнь, при которой происходит воспаление нескольких суставов сразу или последовательно. Основной причиной полиартрита является воспаление ткани сустава, в которой есть много кровеносных сосудов и нервных окончаний.

Симптомы заболевания
Дегенерация суставов, проявляющаяся болью, опуханием, изменением формы и даже окостенением, лежит в основе этой патологии. Здоровая хрящевая ткань достаточно плотна, кости свободно скользят друг по другу, энергия от ударов во время движения смягчается. При полиартрите хрящ становится тонким, трение костей друг о друга причиняет боль, суставы становятся твердыми и опухшими.
 С дальнейшим течением болезни сустав деформируется: в нем образовываются небольшие костные наросты – костные шпоры. Кусочки ткани хряща, отламываясь, остаются при этом в пространстве сустава, причиняют нестерпимую боль, нарушают присущие ему функции.
С дальнейшим течением болезни сустав деформируется: в нем образовываются небольшие костные наросты – костные шпоры. Кусочки ткани хряща, отламываясь, остаются при этом в пространстве сустава, причиняют нестерпимую боль, нарушают присущие ему функции.
Проявляется полиартрит ног такими симптомами, как:
- болезненность;
- припухлость сустава;
- покраснение;
- ограничение движения;
- покраснение кожи;
- повышение общей температуры;
- кожный покров горячее окружающих его тканей
Не стоит игнорировать эти признаки и лечить заболевание самостоятельно, иначе существует риск перехода острой формы заболевания в хроническую.
Причины появления полиартрита
Риск заболевания повышается, если имеется отягощенная наследственность, то есть полиартрит генетически обусловлен и часто поражает родственников. Существуют и другие причины появления:

- Нарушение иммунитета является причиной возникновения почти половины случаев этого заболевания и такой его формы, как ревматоидный артрит. Поражает все возрастные категории, часто переходит в хроническую форму. Приводит к деформации суставов рук и ног, особенно коленного сустава; лечить его нужно не затягивая.
- Инфекции. Полиартрит возникает как осложнение после стафилококковой, стрептококковой, гонококковой инфекции. Особенно часто это происходит после перенесенного гриппа, недолеченных инфекций верхних дыхательных путей, на фоне общего снижения иммунитета. Инфекционный полиартрит развивается стремительно, начинаясь с отека и сильного воспаления суставов.
- Травмы. Последствия травм, а также профессиональные факторы, такие, как действие вибрации в некоторых профессиях, могут привести к травматическому полиартриту.
- Нарушение водно-солевого обмена веществ. Накопление солей приводит к кристаллическому полиартриту: по утрам ощущается скованность движений, которая со временем усиливается, к ней присоединяется постоянная боль.
- Излишний вес. Нагрузка на суставы ног, непосильная для них, приводит к воспалению.
- Повышенные нагрузки. Огромная физическая нагрузка на суставы в профессиональном спорте и у людей, занимающихся тяжелым физическим трудом, приводит к структурным изменениям в коленных суставах, остеоартриту ног. Основными признаками его являются неподвижность суставов, усиление боли после физических нагрузок.
- Подагра. Избирательное поражение только суставов большого пальца стопы вследствие отложения в них солей мочевой кислоты.
Способы лечения и диагностики
 Проявления симптомов полиартрита ног и причины его возникновения настолько разнообразны, что поставить диагноз, назначить квалифицированное лечение сможет только врач (артролог, ортопед, физиотерапевт). Возможные методы диагностики:
Проявления симптомов полиартрита ног и причины его возникновения настолько разнообразны, что поставить диагноз, назначить квалифицированное лечение сможет только врач (артролог, ортопед, физиотерапевт). Возможные методы диагностики:
- рентген пораженного сустава в двух проекциях;
- компьютерная томография;
- термография, исследующая изменения термообмена;
- лабораторные исследования синовиальной жидкости, ее клеточного состава.
Скорее всего, врач пропишет обезболивающие и нестероидные препараты для снижения боли и признаков воспаления. Стоит внимательно отнестись к их дозировке – превышение нередко приводит к желудочно-кишечным проблемам.
Для восстановления хрящевой ткани, ее синтеза, остановки разрушения и дегенерации суставов эффективно применение хондропротекторов. Их побочные явления минимальны, переносимость при соблюдении дозировки очень хорошая.
 Природное вещество глюкозамин, получаемое из панцирей морских ракообразных, снабжает организм веществами, восстанавливающими пострадавший хрящ. Износ суставов уменьшается, исчезают боли и малоподвижность суставов. Очень эффективно при лечении коленного полиартрита, нет побочных действий на желудочно-кишечный тракт типа воспаления, появления язв на слизистой оболочке.
Природное вещество глюкозамин, получаемое из панцирей морских ракообразных, снабжает организм веществами, восстанавливающими пострадавший хрящ. Износ суставов уменьшается, исчезают боли и малоподвижность суставов. Очень эффективно при лечении коленного полиартрита, нет побочных действий на желудочно-кишечный тракт типа воспаления, появления язв на слизистой оболочке.
Возможно, врач предложит сбросить лишний вес, направит к диетологу для разработки стратегии похудения. Удерживая вес в норме, можно уменьшить нагрузку на суставы, облегчить боль. И уж наверняка специалист посоветует дополнительно освоить и применять комплекс лечебной гимнастики. Ежедневная точно сбалансированная физическая нагрузка вернет гибкость и подвижность мышцам и суставам.
Большинство упражнений выполняется в положении лежа. Они включают в себя сгибание и разгибание ног, их отведение в стороны, подъем и опускание в положении лежа на животе. Разучивание упражнений, коррекцию нагрузки лучше провести под контролем специалиста по лечебной физкультуре.
Мероприятия для коррекции и профилактики
 Можно значительно облегчить симптомы этого заболевания, если внести некоторые изменения в свой образ жизни.
Можно значительно облегчить симптомы этого заболевания, если внести некоторые изменения в свой образ жизни.
Дополнительный прием витаминов E и D. Прогрессирование полиартрита снижается при приеме мультивитаминных комплексов с минеральными добавками. Витамин Е в дозе до 3 мг способен снизить боль не хуже аспирина и ибупрофена.
Занятия ходьбой. Как ни парадоксально, у людей с остеоартрозом коленных суставов умеренная ходьба по ровной местности в правильно подобранной обуви способствует снижению болевых ощущений. Этот эффект достигается за счет того, что мышцы разогреваются, становятся более гибкими, что ослабляет боль. Рекомендуемая нагрузка – медленные прогулки с постепенным наращиванием скорости 3-5 раз в неделю по 30 минут.
Исключение из своего рациона рафинированных продуктов: жиры и масла, рис, сахар, белая мука – все это под запретом. Помидоры, перец, вареный картофель тоже переходят в разряд запрещенных.
Бессолевая диета. Именно в этом случае шутка о «белой смерти» очень недалека от истины.
Рациональное питание. На первом месте среди полезных и просто необходимых продуктов стоит рыба, особенно морская. Жирные кислоты омега-3 обладают умеренным противовоспалительным эффектом, снижают уровень простагландинов, вызывающих воспаление. Скумбрию и лосось, тунец и сардину стоит включать в меню не менее 2-3 раз в неделю. Морковь, апельсины, бананы, курага, яблоки, шиповник, смородина должны ежедневно быть на столе.
Положительный психологический настрой. Оптимисты переносят заболевания легче, выздоравливают быстрее пессимистов. Кроме того, приверженцы нейролингвистического программирования советуют пересмотреть те качества характера, которые привели к заболеванию. Чаще всего это негибкое инертное мышление, стремление видеть действительность в мрачных красках. Принимать ли это к сведению, каждый решает сам.
Народные методы лечения
 Их существует огромное количество, но применять народные методы стоит только в качестве дополнения к основному лечению, не заменяя его. Особенной популярностью пользуются травяные настои и отвары:
Их существует огромное количество, но применять народные методы стоит только в качестве дополнения к основному лечению, не заменяя его. Особенной популярностью пользуются травяные настои и отвары:
- Отвар 2 ч.л. брусничного листа на 1 ст. воды в течение 15 мин при ежедневном применении поможет при болях и воспалении.
- Настой березовых почек на водке или спирте в количестве 40 капель ежедневно поможет снизить болевые симптомы. Этим же настоем можно растирать больные суставы.
- Настой 10 г сухих цветков аптечной ромашки в стакане кипятка в течение 30 мин нужно принимать по 1 ст.л. 3-4 раза в день.
- Сырой картофель можно прикладывать к коже в районе возникновения отека и боли.
Полиартрит суставов ног – очень серьезное заболевание. Оно постоянно прогрессирует и значительно снижает качество жизни, а в итоге может привести к необратимой деформации суставов.
Проще всего артрит поддается излечению, когда симптомы только появились и течение болезни не затронуло структуру и функции суставов.
Симптомы и лечение полиартрита ног
Полиартрит ног встречается чаще всего в связи с тем, что нижние конечности несут самую большую функциональную нагрузку. Это болезнь, при которой происходит воспаление нескольких суставов сразу или последовательно. Основной причиной полиартрита является воспаление ткани сустава, в которой есть много кровеносных сосудов и нервных окончаний.

Симптомы заболевания
Дегенерация суставов, проявляющаяся болью, опуханием, изменением формы и даже окостенением, лежит в основе этой патологии. Здоровая хрящевая ткань достаточно плотна, кости свободно скользят друг по другу, энергия от ударов во время движения смягчается. При полиартрите хрящ становится тонким, трение костей друг о друга причиняет боль, суставы становятся твердыми и опухшими.
 С дальнейшим течением болезни сустав деформируется: в нем образовываются небольшие костные наросты – костные шпоры. Кусочки ткани хряща, отламываясь, остаются при этом в пространстве сустава, причиняют нестерпимую боль, нарушают присущие ему функции.
С дальнейшим течением болезни сустав деформируется: в нем образовываются небольшие костные наросты – костные шпоры. Кусочки ткани хряща, отламываясь, остаются при этом в пространстве сустава, причиняют нестерпимую боль, нарушают присущие ему функции.
Проявляется полиартрит ног такими симптомами, как:
- болезненность;
- припухлость сустава;
- покраснение;
- ограничение движения;
- покраснение кожи;
- повышение общей температуры;
- кожный покров горячее окружающих его тканей
Не стоит игнорировать эти признаки и лечить заболевание самостоятельно, иначе существует риск перехода острой формы заболевания в хроническую.
Причины появления полиартрита
Риск заболевания повышается, если имеется отягощенная наследственность, то есть полиартрит генетически обусловлен и часто поражает родственников. Существуют и другие причины появления:

- Нарушение иммунитета является причиной возникновения почти половины случаев этого заболевания и такой его формы, как ревматоидный артрит. Поражает все возрастные категории, часто переходит в хроническую форму. Приводит к деформации суставов рук и ног, особенно коленного сустава; лечить его нужно не затягивая.
- Инфекции. Полиартрит возникает как осложнение после стафилококковой, стрептококковой, гонококковой инфекции. Особенно часто это происходит после перенесенного гриппа, недолеченных инфекций верхних дыхательных путей, на фоне общего снижения иммунитета. Инфекционный полиартрит развивается стремительно, начинаясь с отека и сильного воспаления суставов.
- Травмы. Последствия травм, а также профессиональные факторы, такие, как действие вибрации в некоторых профессиях, могут привести к травматическому полиартриту.
- Нарушение водно-солевого обмена веществ. Накопление солей приводит к кристаллическому полиартриту: по утрам ощущается скованность движений, которая со временем усиливается, к ней присоединяется постоянная боль.
- Излишний вес. Нагрузка на суставы ног, непосильная для них, приводит к воспалению.
- Повышенные нагрузки. Огромная физическая нагрузка на суставы в профессиональном спорте и у людей, занимающихся тяжелым физическим трудом, приводит к структурным изменениям в коленных суставах, остеоартриту ног. Основными признаками его являются неподвижность суставов, усиление боли после физических нагрузок.
- Подагра. Избирательное поражение только суставов большого пальца стопы вследствие отложения в них солей мочевой кислоты.
Способы лечения и диагностики
 Проявления симптомов полиартрита ног и причины его возникновения настолько разнообразны, что поставить диагноз, назначить квалифицированное лечение сможет только врач (артролог, ортопед, физиотерапевт). Возможные методы диагностики:
Проявления симптомов полиартрита ног и причины его возникновения настолько разнообразны, что поставить диагноз, назначить квалифицированное лечение сможет только врач (артролог, ортопед, физиотерапевт). Возможные методы диагностики:
- рентген пораженного сустава в двух проекциях;
- компьютерная томография;
- термография, исследующая изменения термообмена;
- лабораторные исследования синовиальной жидкости, ее клеточного состава.
Скорее всего, врач пропишет обезболивающие и нестероидные препараты для снижения боли и признаков воспаления. Стоит внимательно отнестись к их дозировке – превышение нередко приводит к желудочно-кишечным проблемам.
Для восстановления хрящевой ткани, ее синтеза, остановки разрушения и дегенерации суставов эффективно применение хондропротекторов. Их побочные явления минимальны, переносимость при соблюдении дозировки очень хорошая.
 Природное вещество глюкозамин, получаемое из панцирей морских ракообразных, снабжает организм веществами, восстанавливающими пострадавший хрящ. Износ суставов уменьшается, исчезают боли и малоподвижность суставов. Очень эффективно при лечении коленного полиартрита, нет побочных действий на желудочно-кишечный тракт типа воспаления, появления язв на слизистой оболочке.
Природное вещество глюкозамин, получаемое из панцирей морских ракообразных, снабжает организм веществами, восстанавливающими пострадавший хрящ. Износ суставов уменьшается, исчезают боли и малоподвижность суставов. Очень эффективно при лечении коленного полиартрита, нет побочных действий на желудочно-кишечный тракт типа воспаления, появления язв на слизистой оболочке.
Возможно, врач предложит сбросить лишний вес, направит к диетологу для разработки стратегии похудения. Удерживая вес в норме, можно уменьшить нагрузку на суставы, облегчить боль. И уж наверняка специалист посоветует дополнительно освоить и применять комплекс лечебной гимнастики. Ежедневная точно сбалансированная физическая нагрузка вернет гибкость и подвижность мышцам и суставам.
Большинство упражнений выполняется в положении лежа. Они включают в себя сгибание и разгибание ног, их отведение в стороны, подъем и опускание в положении лежа на животе. Разучивание упражнений, коррекцию нагрузки лучше провести под контролем специалиста по лечебной физкультуре.
Мероприятия для коррекции и профилактики
 Можно значительно облегчить симптомы этого заболевания, если внести некоторые изменения в свой образ жизни.
Можно значительно облегчить симптомы этого заболевания, если внести некоторые изменения в свой образ жизни.
Дополнительный прием витаминов E и D. Прогрессирование полиартрита снижается при приеме мультивитаминных комплексов с минеральными добавками. Витамин Е в дозе до 3 мг способен снизить боль не хуже аспирина и ибупрофена.
Занятия ходьбой. Как ни парадоксально, у людей с остеоартрозом коленных суставов умеренная ходьба по ровной местности в правильно подобранной обуви способствует снижению болевых ощущений. Этот эффект достигается за счет того, что мышцы разогреваются, становятся более гибкими, что ослабляет боль. Рекомендуемая нагрузка – медленные прогулки с постепенным наращиванием скорости 3-5 раз в неделю по 30 минут.
Исключение из своего рациона рафинированных продуктов: жиры и масла, рис, сахар, белая мука – все это под запретом. Помидоры, перец, вареный картофель тоже переходят в разряд запрещенных.
Бессолевая диета. Именно в этом случае шутка о «белой смерти» очень недалека от истины.
Рациональное питание. На первом месте среди полезных и просто необходимых продуктов стоит рыба, особенно морская. Жирные кислоты омега-3 обладают умеренным противовоспалительным эффектом, снижают уровень простагландинов, вызывающих воспаление. Скумбрию и лосось, тунец и сардину стоит включать в меню не менее 2-3 раз в неделю. Морковь, апельсины, бананы, курага, яблоки, шиповник, смородина должны ежедневно быть на столе.
Положительный психологический настрой. Оптимисты переносят заболевания легче, выздоравливают быстрее пессимистов. Кроме того, приверженцы нейролингвистического программирования советуют пересмотреть те качества характера, которые привели к заболеванию. Чаще всего это негибкое инертное мышление, стремление видеть действительность в мрачных красках. Принимать ли это к сведению, каждый решает сам.
Народные методы лечения
 Их существует огромное количество, но применять народные методы стоит только в качестве дополнения к основному лечению, не заменяя его. Особенной популярностью пользуются травяные настои и отвары:
Их существует огромное количество, но применять народные методы стоит только в качестве дополнения к основному лечению, не заменяя его. Особенной популярностью пользуются травяные настои и отвары:
- Отвар 2 ч.л. брусничного листа на 1 ст. воды в течение 15 мин при ежедневном применении поможет при болях и воспалении.
- Настой березовых почек на водке или спирте в количестве 40 капель ежедневно поможет снизить болевые симптомы. Этим же настоем можно растирать больные суставы.
- Настой 10 г сухих цветков аптечной ромашки в стакане кипятка в течение 30 мин нужно принимать по 1 ст.л. 3-4 раза в день.
- Сырой картофель можно прикладывать к коже в районе возникновения отека и боли.
Полиартрит суставов ног – очень серьезное заболевание. Оно постоянно прогрессирует и значительно снижает качество жизни, а в итоге может привести к необратимой деформации суставов.
Проще всего артрит поддается излечению, когда симптомы только появились и течение болезни не затронуло структуру и функции суставов.
Полиартрит: причины, симптомы, диагностика и способы лечения +Фото

 Что такое полиартрит? Полиартрит- это воспаление нескольких суставов, возникает в следствии травмы или инфекционного процесса в суставе, в ходе которого происходит скопление экссудативной жидкости или гноя.
Что такое полиартрит? Полиартрит- это воспаление нескольких суставов, возникает в следствии травмы или инфекционного процесса в суставе, в ходе которого происходит скопление экссудативной жидкости или гноя.
Какие основные симптомы? Как его лечить? Многие знакомы с заболеванием артрит, но не все знают о его разновидности — полиартрите.
Данная патология встречается достаточно часто, доставляя большой дискомфорт. Лечить полиартрит достаточно сложно, потребуется немало времени и усилий, чтобы навсегда забыть о патологии.
Виды полиартрита
По форме течения
- — острый, возникший в первый раз;
- — подострый;
- — хронический.
По возбудителю и механизму течения
Ревматоидный
Редко бывает вызван инфекцией, но при развитии данного типа полиартрита происходит хроническое поражение нескольких суставов. Кроме того, ревматоидный полиартрит способен поражать и другие органы, в виду этого крайне важно диагностировать и лечить его на ранней стадии.
Различают три стадии течения заболевания:
 — происходит отек синовиальных сумок, сопровождается повышением температуры тела, припухлостью и болевыми ощущениями в области сустава;
— происходит отек синовиальных сумок, сопровождается повышением температуры тела, припухлостью и болевыми ощущениями в области сустава;- — деление клеток происходит усиленно;
- — деформация суставов.
Симптомы:
- — ощущение скованности после пробуждения;
- — ощущение скованности суставов во второй половине ночи;
- — болезненные ощущения в области пораженных суставов;
- — заболевание может начаться с любого сустава, но чаще всего с пальцев рук или предплечья;
- — чувство усталости и слабости;
- — депрессивные состояния;
- — потеря веса;
- — анемия.
Инфекционный
- бруцеллезный,
- гонорейный,
- дизентерийный,
- сифилитический),
При своевременно начатом лечении данный тип полиартрита проходит в кратчайшие сроки.
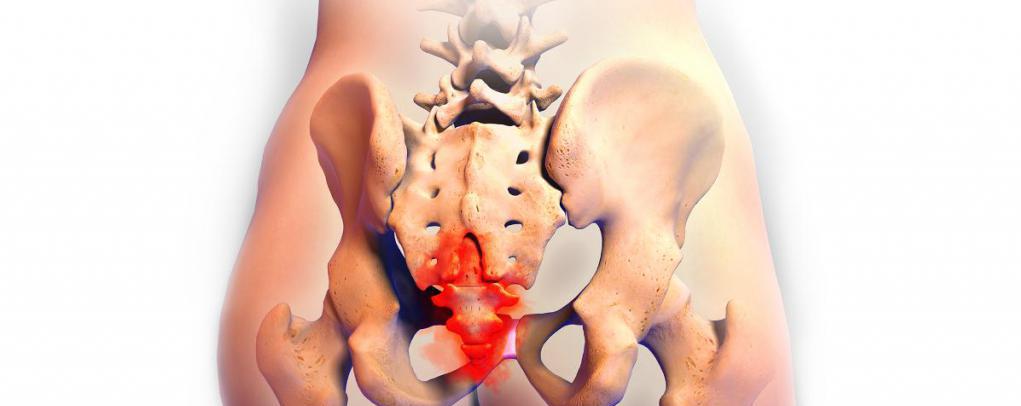
Встречается у пациентов, перенесших бруцеллез, заражение происходит через животных, которые являются носителем данного заболевания. А также путем употребления в пищу зараженного мяса.
Симптомы:
 — протекает в области поясничного или крестцово-подвздошного сочленения;
— протекает в области поясничного или крестцово-подвздошного сочленения;- — приступы острой боли;
- — отек и припухлость в области поражения;
- — повышение температуры тела;
- — ограничение подвижности;
- — ощущение слабости;
- — увеличение размеров селезенки;
- — невралгия;
- — неврит;
- — увеличение лимфоузлов;
- — увеличение печени.
Проявляется спустя 30 дней, после того как в организме образовалось заболевание в организме человека.
- — резкое начало заболевания;
- — сильные боли в области суставов;
- — поражение крупных суставов;
- — температура тела 39 градусов;
- — чувство слабости;
- — потеря веса;
Появляется у пациентов больных дизентерией или находящихся в процессе выздоровления.
- — повышение температуры тела;
- — увеличение СОЭ;
Остальные симптомы идентичны с ревматоидным артритом.
Возникает у пациентов имеющих третью стадию сифилиса.
- — заболевание протекает в острой форме;
- — усиление боли происходит в ночное время;
- — боли пациент ощущает во время ходьбы, при пальпации боли отсутствуют;
- — при данном типе полиартрита происходит поражение крупных суставов;
Кристаллический
Происходит из-за нарушения обмена веществ в организме. Главная причина – скопление солей в суставах;

Псориатический
Встречается у пациентов в возрасте до сорока лет. Развивается заболевание из-за псориатического поражения кожи. Как правило данный тип полиартрита появляется в стопах.
 — сопровождается выраженными болевыми ощущениями в области поврежденных суставов;
— сопровождается выраженными болевыми ощущениями в области поврежденных суставов;- — нарушение подвижности суставов;
- — скованность в утреннее время;
- — ощущение постоянной усталости;
- — анемия;
- — воспаление сухожилий.
Реактивный
Появляется из-за проникновения инфекции в организм. Очаг находится в мочеполовой системе. В последствии развивается конъюнктивит, полиневрит, колит.
- — повышение температуры тела и озноб;
- — состояние слабости и общего недомогания;
- — происходит нарушение роста ногтей;
- — конъюнктивит;
- — язвы.
Методы диагностики полиартрита
Для постановки точного диагноза, специалисту потребуется собрать анамнез и провести осмотр на котором по внешним признакам предварительно уже виден тип полиартрита.
Но для более тщательного обследования необходимы дополнительные обследования:
 — реакция Райта и Хеддльсона;
— реакция Райта и Хеддльсона;- — Проба Бюрне;
- — томография;
- — Реакция Берде-Жангу;
- — реакция Вассермана;
- — рентгенография;
- — артрография;
- — анализ крови и суставной жидкости.
Лечение полиартрита
Методики лечения
Метод лечения в зависимости от вида артрита назначает специалист. Медикаментозное лечение заключается в приеме нестероидных противовоспалительных препаратов, глюкокортироиды, препараты местного назначения (гели, крема, мази,), антибактериальные препараты, антигистаминные препараты, анальгезирующие препараты, а также противоревматические средства.
Кроме того, прибегают к физиотерапии:
- — леченый массаж;
- — парафино – озокеритовые аппликации;
- — магнито- терапия;
- — криотерапия;
- — лечебная гимнастика;
- — УФО.
Народная медицина в лечении полиартрита
Листья крапивы, хрена, березы, корни петрушки, цветки календулы, поместить в кастрюлю, залить водой и отправить на водяную баню на десять минут. Получившую настойку процедить и принимать за пол часа до еды 0,1 л.
 Листья шалфея, толокнянки, корни аира, поместить в емкость, залить водой и держать на водяной бане не более десяти минут. В готовый отвар добавить одну столовую ложку меда. Пить два раза в день в теплом виде, до еды.
Листья шалфея, толокнянки, корни аира, поместить в емкость, залить водой и держать на водяной бане не более десяти минут. В готовый отвар добавить одну столовую ложку меда. Пить два раза в день в теплом виде, до еды.
Мелко измельчить цветки липы, добавить календулу, бузину, семена каштана, залить кипятком, варить на медленном огне в течении 20 минут. Снять с огня, настоять в течении тридцати минут, принимать два раза в день до еды.
В темной стеклянной посуде смешать сок крапивы со спиртом, в пропорции 1:1. Настоять на протяжении четырнадцати дней. Принимать в течении шести месяцев по одной столовой ложке, один раз в день., после приема пищи.
Мелко нарезать свежие тополиные листья, почки. Заваривать и пить три раза в день вместо чая. Данное средство обладает выраженным анальгезирующим действием.
В кастрюлю добавить листья березы, плоды шиповника, траву спорыша, залить одним литром воды, прокипятить на медленном огне в течении двадцати минут, затем остудить. Добавить 4-5 ст. ложек морской соли, размешать, готовую смесь нанести на отрез хлопчатобумажной ткани или марлю и приложить в области повреждённых суставов. Оставить компресс на два часа, затем смыть.
Заключение
Полиартрит возникает в следствии различных причин, установить тип заболевания и назначить соответствующее лечение сможет специалист после детального обследования. Не стоит заниматься самолечением, чтобы не допустить осложнений.
{SOURCE}
Полиартрит коленного сустава: симптомы и лечение в домашних условиях, фото
Боль в ногах — достаточно частое явление. Дискомфорт в этой части тела может проявляться как у пожилых, так и молодых людей. Бывает, что подобные боли обостряются с переменой погодных условий (во время холодов и повышенной влажности). Но, как это часто бывает, после исчезновения неприятных ощущений человек забывает про боль, и откладывает визит к врачу. Такое отношение к здоровью может привести к серьезным последствиям.
Что такое полиартрит ног
Полиартрит ног — это воспалительный процесс в двух или больше суставах нижних конечностей. Заболевание поражает хрящи, что и провоцирует сильные боли.
Интересно, что заболевание развивается у женщин чаще, чем у мужчин. При этом в зоне риска находятся люди от 20 до 50 лет.
Именно поэтому при малейшем подозрении на развитие заболевания стоит узнать, как лечить полиартрит ног.

Полиартрит ног дает о себе знать не только болью в суставах. Если не лечить болезнь, то изменения в конечностях будут со временем заметны невооруженным глазом.
На поздних стадиях развития, посмотрев не только на рентгеновские снимки, но и на фото полиартрита ног (см. выше), можно увидеть деформацию суставов. В некоторых случаях суставная головка выходит из суставной ямки, сильно видоизменяя конечности.
Причины появления полиартрита ног
Как известно, полиартрит имеет несколько разновидностей. Например, реактивный полиартрит проявляется лишь спустя несколько недель как следствие острых респираторных или урологических болезней. Но есть также общие признаки полиартрита на ногах:
Инфекционный полиартрит проявляется на фоне ранее перенесенных инфекционных заболеваний. А реактивный полиартрит развивается в детстве без точной клинической картины.
В этом случае диагностировать болезнь помогает лишь описание пациентом своего состояния и анализ крови. Что касается факторов появления травматического полиартрита стопы, то самыми распространенными считаются травмы.
Полиартрит нижних конечностей начинается моноартритом суставов. На то, как протекает недуг, сильно влияют его стадия, состояние больного. Реактивный тип развивается постепенно, с характерной периодической скованностью движений.
После этого ухудшается подвижность суставных сочленений, возникает болевой синдром в тканях суставов. Инфекционный полиартрит начинается из-за воспалительных процессов в организме человека.
Симптоматика
Покраснение кожи и припухлости – основные симптомы патологии.

Чтобы лечить полиартрит рук и ног, нужно точно знать его характерные признаки:
- боль в суставных тканях, которая обостряется при ходьбе;
- припухлости, отеки из-за скопления суставной жидкости;
- покраснение кожи над пораженной областью конечности;
- местная или общая гипертермия тела;
- ограниченность амплитуды движений больного сустава;
- нарушение обмена веществ в хряще;
- изменение качества, количества синовиальной жидкости;
- метеозависимость;
- снижение аппетита, веса;
- атрофия мышц ног;
- повышенное потоотделение;
- общая слабость;
- искривление голеностопа.
Методы лечения полиартрита ног
Существует множество способов того, как провести лечение полиартрита коленного сустава, а также других сочленений. Но нужно помнить, что терапия должна быть комплексной, грамотно составленной квалифицированным врачом.
Для лечения полиартритов ног применяют лекарственные препараты, физиотерапию, народные средства. Большое значение имеет санаторно-курортное лечение.
Медикаментозная терапия
Лекарства в лечении таких заболеваний используются для следующих целей:
- устранение болевых ощущений;
- снятие воспаления пораженных зон;
- уменьшение отечности тканей;
- устранение озноба.
Опираясь на то, как протекает болезнь, какой тип и симптоматику она имеет, применяют различные медпрепараты. Чаще всего больному выписывают нестероидные противовоспалительные средства. Их действие направлено на уничтожение пагубных для хрящей процессов. Например, может использоваться «Диклофенак» или «Ибупрофен».

Когда артрит имеет сильно выраженный болевой синдром (например, если полиартрит псориатический), терапия осуществляется снаружи, то есть на кожных покровах, которые находятся над пораженными тканями суставов. В таком случае доктор рекомендует «Вольтарен», а также «Бенгей». Преимущество их в том, что они действуют непосредственно в области больного сочленения.
В некоторых случаях необходимы противоревматические медикаменты. Они позитивно действуют на иммунную систему человека. Кроме того, приостанавливают дегенерацию тканей сустава. Такими свойствами обладают «Плаквенил», «Лефлюномид».
Если пациента мучают сильные мышечные спазмы, то питание тканей нарушается, и нужное количество полезных минералов, кислорода к ним не доходит. Для профилактики таких явлений применяют миорелаксанты, такие, как «Баклофен», «Сирдалуд».
Когда природа полиартрита ног тесно связана с жизнедеятельностью микроорганизмов, то показан прием антибиотиков. Особой популярностью пользуются «Азитромицин», «Офлоксацин».

Лечение полиартрита ног народными методами
Некоторые народные методы борьбы с полиартритом нижних конечностей тоже бывают весьма действенными. Есть очень много рецептов народной медицины, которые позитивно влияют на состояние тканей при полиартрите.
Многие из них эффективно снимают симптомы, и лечение полиартрита стопы, к примеру, проходит менее болезненно, чем обычно. С их помощью можно значительно облегчить жизнь больному.
Существует не один рецепт, который способен быстро успокоить боль, снять отечность, обезболить пораженный сустав на длительное время. Но не стоит забывать, что народные советы стоит совмещать с традиционным лечением.
Самостоятельное использование народных средств будет иметь меньшую эффективность. Кроме того, до того как применить тот или иной рецепт, нужно посоветоваться со специалистом.
Мази и компрессы
Наилучшим образом при лечении недуга проявляют себя народные мази и компрессы. Например, нередко при полиартрите применяют сабельник. В одном из рецептов говорится, что полбанки этого растения нужно настоять месяц на водке в темном месте. По истечении срока рекомендуется натирать настойкой пораженные участки.
Для эффективного снятия симптомов недуга можно сделать мазь. Для ее приготовления понадобится сок редьки (200 мл), натуральный мед (150 г), соль (15 г), водка (100 мл). Ингредиенты надо смешать между собой до однородности. Этой кашицей нужно смазывать больные места.
Еще одну мазь изготавливают из чистотела большого. Для получения целебной смеси нужно взять 1 часть сока чистотела, соединить с 4 частями вазелина. Мазь рекомендуется втирать несколько раз в сутки. Такое средство абсолютно безвредно, если у пациента нет аллергии на ингредиенты.

Также лечение полиартрита коленного сустава в домашних условиях можно проводить с помощью лечебных ванн. В воду кладут лекарственные растения, соль, минеральную воду или скипидар.
Кроме того, делают ванны с хвоей. Для приготовления нужно сделать хвойную настойку (300 г хвои перекипятить в полулитре воды, дать постоять смеси 4 часа). Такая ароматная ванна поможет при судорогах, успокоит нервную систему.
Еще один метод лечения дома – компрессы. При этом заболевании нередко используют холодные примочки. Например, сделав простейший компресс из льда, можно с легкостью избавиться от отеков, красноты, боли. Это облегчит и другие признаки полиартрита. Холодный компресс нельзя держать долго (не больше, чем 15 минут). Затем надо убрать все, а потом сделать перерыв на 30 минут минимум.
Чай
Интересно, что в народной медицине есть также рецепты чаёв из ягод, лекарственных сборов. Растения обладают антибактериальными свойствами, чем усиливают эффект от лекарств. Таким образом, они уменьшают риск появления осложнений. Подобные напитки легко приготовить. Они подойдут как для лечения, так и для профилактики.
Популярным, а значит, очень действенным, называют розмариновый чай. Для его приготовления нужно взять листья розмарина (30 г), литр кипяченой воды. Листья надо залить кипятком и настоять их полчаса. Рекомендуется выпивать по две чашки такого чая за сутки.

Возможно приготовить еще медовую настойку. В ее основе — мед, сок жгучей крапивы, спирт. Составляющие надо смешать в равных пропорциях, настаивать 14 дней. Специалисты советуют принимать 30 г жидкости 3 раза в день за полчаса до приема пищи. Эта смесь благотворно влияет не только на суставы, но и на общее состояние организма.
Заключение
Полиартрит суставов ног – сложная болезнь, которая начинается почти незаметно, а потом стремительно развивается, разрушая ткани. Но при своевременной диагностике вполне возможно ее излечить.
Современная медицина предлагает действенные способы терапии данного недуга. В комплексе они способны помочь побороть заболевание без осложнений. Кроме того, терапия может дополняться проверенными народными средствами.
Полиартрит пальцев ног фото — Лечение суставов

Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института заболеваний суставов: «Вы будете поражены, насколько просто можно вылечить суставы просто принимая каждый день…
Читать далее »
Когда на теле человека появляются посторонние образования, это вселяет тревогу и озабоченность состоянием своего здоровья. Так называемые шишки нередко становятся поводом для серьезных опасений. Их можно выявить в разных местах, включая область коленного сустава. Учитывая высокую распространенность онкологических заболеваний, прежде всего возникают мысли о подобных проблемах. Но есть масса других причин, из-за которых появляются шишки.
Содержание статьи:
Причины

Коленный сустав является важным компонентом опорно-двигательной системы. На него приходится основная нагрузка в повседневной деятельности человека. Поэтому как само сочленение, так и околосуставные ткани подвержены различным изменениям: воспалительным, дегенеративно-дистрофическим, травматическим, опухолевым. Именно такие механизмы заложены в развитие шишек в области колена.
Увидев любое образование на колене, которого раньше не было, не нужно сразу паниковать. Следует обращаться к врачу, ведь только он может сказать, с чем связано появление шишек. Подобная проблема имеет многофакторную природу, а причинами могут стать следующие состояния:
- Бурсит.
- Киста Бейкера.
- Ушибы.
- Опухоли.
- Болезнь Шляттера.
- Сосудистая патология.
- Остеоартроз.
- Подагра.
От шишек могут страдать молодые люди и пожилые, ведущие малоподвижный образ жизни и спортсмены. Спектр патологии достаточно широк, поэтому самостоятельно разобраться в проблеме крайне проблематично. Даже обладая достаточной информированностью, можно предположить лишь некоторые моменты развития заболеваний. Но определяющее значение часто имеет понимание важности своевременного обращения к врачу, поскольку от этого зависит эффективность терапии.
Шишка на коленном суставе может появиться из-за различных заболеваний локального или общего характера, каждое из которых обладает определенной спецификой.
Симптомы

Даже такой симптом, как шишка в области коленного сустава, имеет свои особенности. А их выявление поможет сделать верное предположение, которое в дальнейшем подкрепляется методами дополнительной диагностики. Как правило, подобное патологическое образование обладает следующими характеристиками:
- Размер: от горошины до ореха и более.
- Локализация: спереди, сзади или сбоку коленного сустава.
- Консистенция: мягкая (эластичная) или плотная (вплоть до каменистой).
- Подвижность: относительно свободная (шишка не спаяна с окружающими тканями) или существенно ограничена.
- Края: четкие или размытые.
- Окружающие ткани: изменение цвета кожи, уплотнения, увеличение лимфоузлов и др.
- Шишка болезненна или не доставляет неприятных ощущений.
Но это не единственный симптом, который присутствует у пациента. Как правило, клиническая картина состоит из ряда признаков, выявление которых дает возможность создать целостное представление о болезни.
Бурсит

Коленный сустав окружен хорошо развитыми мышцами, которые прикрепляются к бедру и голени с помощью сухожилий. А в местах, где происходит усиленное трение, расположены специальные синовиальные сумки (бурсы). Их воспаление может сопровождаться появлением шишек.
Наиболее характерен бурсит в области сухожилия четырехглавой мышцы бедра: выше надколенника, перед ним или внизу. Последний вариант наиболее распространен. При этом ниже коленной чашечки появляются локальные признаки воспаления:
- Ограниченная отечность.
- Болезненность.
- Покраснение кожи.
- Повышение местной температуры.
Сначала шишка имеет небольшие размеры, но увеличивается по мере накопления в бурсе экссудата. Она мягкая на ощупь, имеет четкие очертания и не спаяна с окружающими тканями. Движения в колене могут приносить боль. Если наблюдается гнойное воспаление, то пациент ощущает ухудшение общего состояния: появляется лихорадка, недомогание, слабость.
Бурсит – распространенный вариант шишки в области колена, от которого часто страдают любители активных видов спорта.
Киста Бейкера

Когда припухлость выявляется в подколенной ямке, стоит подумать о таком состоянии, как киста Бейкера. Она представляет собой расширение заднего кармана суставной капсулы, которое подобно грыжевому выпячиванию и заполнено синовиальной жидкостью. Пациенты с кистой Бейкера могут предъявлять такие жалобы:
- Дискомфорт в суставе.
- Шишка в подколенной ямке.
- Ограничение подвижности в колене (сгибания).
- Периодические блокады (заклинивание).
Такая шишка может исчезать при надавливании, поскольку жидкость возвращается в полость сустава, а при согнутом колене и вовсе незаметна. Выпячивание больших размеров способно сдавливать близлежащие ткани, особенно сосуды и нервы. Это становится причиной боли, онемения и слабости мышц голени. Кроме того, у лиц с кистой Бейкера повышен риск тромбозов и тромбофлебитов.
Ушибы

Небезызвестно, что шишка на колене может возникнуть после ушиба. При этом возникает повреждение мягких тканей с соответствующими симптомами. Такая травма считается легкой, но иногда сочетается с переломами коленной чашечки и других костей. Ушибы сопровождаются следующими проявлениями:
- Боль сразу после травмы.
- Отечность околосуставных тканей.
- Кровоподтеки, гематомы, ссадины.
При неосложненных ушибах функция сочленения не нарушена. Бывают случаи, когда развивается гемартроз – скопление крови в полости сустава. Тогда колено увеличивается в размерах, движения в нем резко ограничены.
Шишка из-за ушиба колена – явление не настолько безобидное, как может показаться на первый взгляд.
Опухоли
То, чего больше всего боятся пациенты, когда обнаруживают у себя на колене шишку – это злокачественные опухоли. И это вполне обоснованно, поскольку такая локализация является излюбленной у остеогенной саркомы. При этом появляются следующие симптомы:
- Сильные боли в колене.
- Контрактура сустава.
- Припухлость по передней поверхности голени.
Опухоль очень быстро распространяется на соседние ткани и дает метастазы в головной мозг, легкие. Но наряду с этим, врачу приходится иметь дело и с доброкачественными образованиями: липомами, ангиомами, атеромами. Они не спаиваются с близлежащими участками, подвижны, мягкоэластической консистенции, безболезненны.
Болезнь Шляттера
Некоторые подростки, занимающиеся спортом, могут отмечать появление боли в колене, особенно во время сгибания или сильного разгибания. Они возникают при нагрузке и сохраняются в течение нескольких месяцев, а затем уменьшаются и исчезают. Наряду с этим, в области верхнего участка голени возникает припухлость без признаков воспаления, которая со временем становится плотной.
Такие изменения связывают с нагрузками на сухожилие четырехглавой мышцы в условиях недостаточной зрелости места его прикрепления – бугристости большеберцовой кости. А подобное состояние называют болезнью Шляттера, которая относится к остеохондропатиям.
Шишка в области колена при болезни Шляттера сама по себе нечувствительна и не приносит дискомфорта.
Сосудистая патология
Шишка в области колена может стать признаком сосудистого заболевания. Чаще всего речь идет о варикозной болезни, когда происходит расширение верхних подкожных вен голени. Тогда можно заметить мягкий узел синюшного цвета, который уменьшается при надавливании. Если же наблюдается болезненность, то можно предполагать явления тромбофлебита. Также появляются признаки нарушения венозного кровотока:
- Отеки на голенях и стопах.
- Чувство тяжести в ногах.
- Синюшный оттенок кожи.
- Трофические явления (выпадение волос, сухость, пятна).
Бывают случаи возникновения аневризмы коленной артерии. Тогда выпячивание пульсирует, оно мягкое и безболезненное. Как известно, любая травма сосудов влечет за собой риск кровотечения, поэтому таким пациентам нужно быть особенно внимательным в быту и спорте.
Остеоартроз

Если появились шишки сбоку колена, то наиболее вероятным будет диагноз остеоартроза. Это дегенеративно-дистрофическое заболевание, при котором поражается хрящевая ткань сустава, подлежащая кость, связки, сухожилия и даже мышцы. Болезнь характеризуется медленным, но неуклонным прогрессированием.
Шишки по бокам от колена при артрозе – не что иное, как остеофиты или костные разрастания в эпифизе большеберцовой кости, образовавшиеся от избыточного давления. Кроме того, будут характерными следующие симптомы:
- Боли в начале движения (стартовые) и при нагрузке (механические).
- Ощущение усталости и скованности в колене.
- Хрусти и крепитация в суставе.
- Ограничение движений.
- Деформация колена.
Остеоартроз приводит к снижению физической активности пациента и ослаблению его функциональных возможностей. Болезнь становится препятствием для повседневной и трудовой деятельности.
Подагра
Небольшие узелки в околосуставной области могут образовываться при подагре. Это подкожные скопления кристаллов мочевой кислоты – уратов. Именно нарушение процессов пуринового обмена лежит в основе указанной патологии.
Манифестация подагры происходит в виде острого артрита первого пальца стопы. Плюснефаланговый сустав краснеет, увеличивается в объеме, кожа над ним горячая на ощупь. А со временем болезнь поражает и другие сочленения, приобретая характер хронического полиартрита. Кроме того, из-за скопления солей мочевой кислоты в почках развивается уратная нефропатия (мочекаменная болезнь).
Диагностика

Выявить причину шишек на колене помогут мероприятия дополнительной диагностики. Они подтвердят первичное предположение врача и сориентируют его в отношении лечебной коррекции. Применяют инструментальные и лабораторные методы исследования, которые включают следующие процедуры:
- Рентгенография.
- Сонография (УЗИ).
- Магнитно-резонансная томография.
- Компьютерная томография.
- Биохимический анализ крови (показатели воспаления, коагулограмма, онкомаркеры, мочевая кислота и др.).
Если появилась шишка в области коленного сустава, то нельзя терять времени – нужно сразу же проконсультироваться у врача. Только полноценное обследование сможет опровергнуть опасения пациента и подтвердить предположение врача. А своевременное обращение станет залогом успешной терапии.
Лечение артрита пальцев ног требует тщательного подхода

Спровоцировать артрит или артроз может недостаток витаминов в организме человека или заболевание нервной системы. Болезнь может поразить как один сустав, так и несколько одновременно. Если идет нарушение функций нескольких суставов – это уже полиартрит. Острым артритом называется ревматический или полиартрит, так как идет заболевание практически всех суставов.
Содержание:
- Как распознать артрит суставов на ногах
- Каков диагноз при поражении артритом
- Симптомы артрита на пальцах ноги
- Полезные диеты
- Народные средства лечения
Следует заметить, что воспалительные процессы бывают не только на пальцах руки, но также и на пальцах ног.
Артрит большого пальца на ноге чаще всего образуется при реактивном или псориатическом типе, а также при подагре. Реактивный артрит, в свою очередь, дает о себе знать, когда организм человека был поражен инфекционным заболеванием.
Как распознать артрит суставов на ногах
Многие люди долгие годы живут с этой болезнью и особенно страдают в момент изменения погоды, сезона или климатических условий. В такие дни они чувствуют в этих точках неприятные ощущения. Чаще всего болезненный пик наступает ночью, когда все суставы максимально расслаблены.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
- Постоянная боль пораженного сустава во время передвижения человека
- Чересчур ограниченная подвижность пальцев на ногах
- Ощущение неприятной скованности после выходного дня
- Повышение температуры тела
- Над больным суставом опухшая и покрасневшая кожа
Каков диагноз при поражении артритом
Данное заболевание нижних конечностей бывает острым или хроническим. При острой стадии появляется отечность в суставах пальцев, а при хронической формы болезнь протекает очень медленно и лишь изредка дает болезненные ощущения.
Наиболее опасной принято считать вторую форму, вялотекущую. В этом случае симптомы очень слабо выражены, а длительное воспаление в этом случае обязательно приведет к деформации и разрушению. Данное заболевание вызывают обычно различные бактерии и токсины. Однако, серьезное нарушение в организме обмена веществ, неудачная травма или банальная аллергия тоже могут стать причиной артрита.
Симптомы артрита на пальцах ноги
На самом деле, симптомы у всех разновидностей абсолютно одинаковые, однако, болезнь имеет различия по клинической картине.
- Остеоартрит – идет сильное разрушение суставного хряща, вызывает воспаление и нарастающую боль. Люди, пораженные этим заболеванием, двигаются медленно, преодолевая болезненные ощущения. При ходьбе усиливаются отеки и боль, а после передышки движения скованны.
- Артрит подагрический – воспаление локализуется на нижних конечностях, однако велик процент поражения и суставов на пальцах рук. Заболевание большого пальца ноги чаще всего образуется потому, что во время бега или быстрой ходьбы самое большое напряжение испытывает большой палец на ноге, вследствие чего часто происходит отложение кристаллов мочевой кислоты. Такой вид чрезвычайно болезненный, особенно он напоминает о себе в момент напряжения.
- Артрит стопы, или, как его еще называют, ревматоидный по праву считается самым тяжелым в данной теме заболеванием, поражающим абсолютно все суставы. Пораженные этим недугом, больные чаще всего становятся инвалидами, ведь постоянное воспаление безнадежно деформирует его. Постоянная боль не оставит в покое, а деформирование стопы сопровождается изменением нескольких суставов одновременно.
Чтобы знать точный диагноз заболевания, нужно обязательно показаться специалисту. Ведь не все лекарства помогают одинаково хорошо. Одни и те же методы лечения одному больному помогут, а другому навредят. Также нельзя лечить заболевание стопы самостоятельно. Все это, безусловно, касается и медикаментов, и народных средств. При заболевании лечение обязательно должно включать в себя и медицинские препараты, и лечебную гимнастику, и некоторые народные способы. Но консультация врача необходима в любом случае.
Как избежать развитие артрита
Самая лучшая профилактика – ведение правильного образа жизни. Нужно стараться не переедать. Еда должна быть богата витаминами и минералами. Регулярно заниматься спортом и забыть про все вредные привычки – вот главный шаг к тому, чтобы обезопасить себя от артрита.
Также не стоит забывать об инфекционных заболеваниях, которые нужно лечить вовремя, не допуская хронической формы.
Полезные диеты
При заболевании лечение требуется такое, чтобы кислотность в организме была сведена к минимуму. Поэтому нужно по возможности ограничить употребление продуктов, которые вызывают повышенный процент кислотности. Это конфеты, картофель, сладкие мучные продукты. Больной должен включить в свой ежедневный рацион большое количество фруктов и овощей, делая из них тушеные блюда, различные салаты или же просто отваривать на водяной бане.
Лечение артрита пальцев ног прежде всего основывается на употреблении в пищу спаржевой фасоли, яблок различных сортов, щавеля, слив, черной смородины, рябины и облепихи.
Если болезнь сильно запущена и идет тяжелая стадия развития, то строгая диета просто необходима. Она включает в себя 3-х разовое питание исключительно сырыми овощами в течение одной недели. Курс следует повторить, но не раннее, чем через два с половиной месяца.
Также отлично помогает избавить больные связки и суставы от избыточных солевых отложений рисовая диета. Надо замочить 1 стакан риса на ночь. Утром воду слить, разбавить рис двумя стаканами воды и поставить варить. Готовый рис следует промыть от слизи и разделить на 4 части. За 30 мин до приема надо выпить стакан простой воды. Потом съесть часть риса. В течение всего дня пить отвар из шиповника в неограниченном количестве. На второй день можно добавить в рацион 500 г вареной свеклы и 2 яблока. Такую схему диетического питания надо провести еще через 5 дней.
Народные средства лечения
Артрит большого пальца ноги – это прежде всего недуг воспалительного характера. Поэтому при данном заболевании очень помогают противовоспалительные настойки.
- Взять 4 головки чеснока, залить водкой 0,5 литра. В течение 10 дней настоять в темном нехолодном месте. После того, как она настоялась, следует принимать за полчаса перед едой по 1 ч.л. 3 раза в течение дня. Если настойка чересчур крепкая, можно ее разбавить с 50 мл кипяченой воды. Принимать, пока не закончится настойка.
- Очищаем 5 головок чеснока и крутим через мясорубку. Добавляем 4 ст. л. измельченного корня хрена и выжатый сок десяти лимонов. Полученную массу тщательно перемешать и убрать на месяц в теплое темное место. Принимать по 1 ч. л. два раза в день. Обязательно разводить в стакане воды.
- Великолепным противовоспалительным действием обладает хвощ полевой. 50 г травы хвоща залить стаканом кипятка и настоять 30-40 мин. Принимать по стакану два раза в день в течение 2-х недель
Лечение народными средствами, принимаемыми внутрь, даст еще большую эффективность, если наряду с ними делать компрессы. Нужно взять в одинаковых пропорциях такие травы, как: полынь горькая, болотный багульник, зверобой продырявленный, череда, тимьян ползучий и измельчить. 3 ст. л. перемешанной травы заварить в стакане кипятка, потом поставить на малый огонь и довести до кипения в течении 5 минут.
Готовый отвар остудить и процедить. Травяную массу завернуть в марлевую или любую другую салфетку, приложить к больному суставу и зафиксировать повязкой. Менять нужно 3 раза в течение суток и периодически смачивать компресс в готовом настое.
Артрит суставов стопы среди заболеваний опорно-двигательного аппарата занимает не последнее место, ведь на ноги приходится большая нагрузка, особенно на стопы. Ступня человека создана таким образом, чтобы создавать функцию амортизации во время ходьбы, для этого имеются своды. Но под действием негативных факторов рессорная функция ухудшается и начинаются проблемы стопы – воспалительные и дегенеративные заболевания. Именно одной из опасных патологий считается артрит стопы, который вызывают не меньше десятка причин. Сам диагноз связан с воспалительным процессом в суставах, причем поражаться при артрите может голеностопный сустав, мелкие суставы стопы, пальцы. Рассмотрим причины, симптомы и лечение артрита суставов стопы.
При артрите изменяется качество и количество синовиальной жидкости, отчего увеличивается трение суставных поверхностей, возникает их разрушение, сопровождающееся воспалением. Артритом в основном поражаются суставы, на которые приходится двигательная активность, так как каждый из суставов окружен синовиальной оболочкой, внутри которой продуцируется синовиальная жидкость. Эта жидкость и является смазочным материалам, так необходимым суставам, кроме этого, благодаря смазке питается хрящевая ткань, так как в хрящах отсутствуют сосуды. Естественно, как уменьшение, так и чрезмерная выработка жидкости вызывают только негативные последствия, именно так развивается заболевание.
Причины
От причины артрита зависят степень протекания заболевания, симптомы и лечение. Дело в том, что нередко приходится проводить лечение не только самого артрита, как факторов, которые его вызывают.
К примеру, можно назвать ревматизм. При ревматоидном артрите развивается аутоиммунный процесс, то есть при попадании в организм микробы входят в реакцию с его собственными антителами, которые локализуются в области соединительной ткани. Иммунная система человека не может отличить чужеродные агенты от своих клеток и атакует и те, и другие, отчего уничтожается собственная соединительная ткань, расположенная в суставах. Естественно, даже если удается снять боль, назначить медикаментозное лечение противовоспалительными средствами, можно будет только уменьшить воспаление в пораженной области, но как только прекратить лечение, ревматизм снова начнет атаку.

Первичный артрит
Именно в зависимости от причины, при которой развивается заболевание, происходит классификация артрита. Так, выделяют первичный артрит, то есть воспаление начинается непосредственно с поражения стопы, причем страдает чаще всего голеностопный, плюснефаланговый сустав. Это связано с тем, что на эти участки приходится наибольшая нагрузка.
К первичным причинам артрита относят такие факторы:
- травмирование стопы или голеностопа;
- чрезмерные нагрузки на ноги, когда человеку приходится много ходить, стоять на месте;
- избыточный вес, при котором увеличивается нагрузка на стопы;
- частые переохлаждения ног.
Кстати, именно травмы чаще всего приводят к воспалительному процессу в стопах. Заболевание развивается после того как постоянно подворачивается лодыжка, голеностоп, а также после переломов, ушибов. Страдают в старшем возрасте от болезни спортсмены, люди, которые получили обморожение ноги. Резкий набор веса негативно влияет на стопы, почему заболевание нередко развивается при беременности, у людей, страдающих нарушенным обменом веществ (сахарным диабетом).
Вторичный артрит
Вторичные артриты развиваются на фоне сбоев в организме или попадании инфекции, или являются осложнениями. Вторичные артриты вызывают системные заболевания, поражающие соединительную ткань. К таким болезням относят ревматизм.

Боль в суставах стопы практически всегда возникает при подагре. Это заболевание связано с нарушением обмена веществ, вернее, с выводом мочевины из организма. Соли уратов оседают на костной поверхности, вызывая боль и воспаление. Кстати, при подагре возникает артрит мелких суставов стопы в области плюсны и предплюсны, когда при ревматизме больше поражаются голеностопы, колени, части головы (артрит верхне — и нижнечелюстного сустава).
Заболевание может развиться при попадании в организм вирусов и микробов. Так, симптомы артрита появляются при туберкулезе, сифилисе, гонорее. Если инфекция попадает в органы дыхания и мочеполовую систему, то человеку может угрожать реактивный артрит, тогда заболевание проявляется остро, присутствует сильная боль. При хронических и инфекционных патологиях в организме начинается общая дисфункция, поэтому часто поражается несколько суставов, к примеру, можно привести такие сочетания симптомов:
- при ревматизме может развиваться артрит верхнечелюстного, нижнечелюстного сустава и стопы;
- при подагре поражаются мелкие суставы рук и ног;
- при туберкулезе и сифилисе могут страдать как руки, так и ноги вместе.
Если инфекция затрагивает органы дыхания, особенно когда человек переболел ангиной, то у него воспалительный процесс начинается с верхнечелюстного сустава, нижнечелюстного сустава, а уже после этого страдают руки и ноги.
Кстати, если человек имеет плоскостопие, то у него в несколько раз повышается риск развития артроза, так как плоская стопа не выполняет функцию амортизации в полном объеме. Бывают ситуации, когда при уже начавшемся артрите человек получает снова травму или не проводит лечение плоскостопия. Тогда при вовлечении в процесс мелких косточек развивается артрозо — артрит, который тяжелее лечится и сложно протекает.

Симптомы
Когда в организме развивается дисфункция, связанная с выработкой синовиальной жидкости, вот тогда и появляются первые симптомы болезни. Заболевание начинается остро, возникает боль в пораженной части. Тут можно сделать акцент на том, что если скапливается жидкость в виде экссудата, то наблюдается боль, ограничение подвижности сустава и отечность. А вот если скапливается гнойное содержимое, как бывает при инфекционных заболеваниях, к указанным симптомам добавляются признаки интоксикации. Повышается температура тела, возникает гиперемия кожных покровов вокруг пораженных участков, нарастает слабость.
Начало острого артрита характеризуется сильной болью в стопе или голеностопе, при этом отмечается отечность. Из-за того, что возникает нарушение питания сустава, кожа начинает краснеть, при этом в движениях стопа ограничена. Человеку тяжело становится ходить.
Выделяют две формы болезни – это моноартрит, когда поражается одна нога и один сустав. Вторая форма – это полиартрит, когда в патологический процесс вовлекается несколько суставов.
Есть еще один специфический признак артрита – это скованность после ночи или долгого обездвижения. А вот когда человек «расходится», симптомы приглушаются, но усиливаются снова после нагрузки. Если своевременно не лечиться от артрита, то человеку может угрожать невозможность самостоятельно передвигаться, особенно при полиартрите. В таких случаях снимать боль обычными анальгетиками не удастся.
Опасен артрит пальцев, голеностопа, так как вызванная патологией дисфункция приводит не только к воспалению, но и к разрушению хрящевой ткани. От этого увеличивается риск развития артроза голеностопного сустава, суставов пальцев. Из осложнений можно еще выделить бурсит, периартрит голеностопного сустава, пальцев.

Диагностика
Перед тем как начинать лечение, нужно тщательно обследовать пораженные участки стопы. При обследовании внимание уделяется не только самим суставам, но и состоянию организма в целом. Особого внимания требуют пациенты, у которых поражаются группы суставов (воспаление стопы, колен, нижнечелюстного сустава). В таких случаях причиной болезни могут быть системные заболевания, инфекции.
Для исследования стопы назначается рентген, МРТ, а для исключения сопутствующих патологий нужно сдать анализы крови, мочи. При ревматизме, инфекциях наблюдается сдвиг лейкоцитарной формулы, увеличиваются показатели СОЭ. При подагре отмечается смещение показателей в биохимическом анализе крови.
Лечение
После того как установлена причина поражения сустава, лечение назначается в двух направлениях. Первое направление имеет цель — облегчить состояние здоровья и уменьшить воспаление. Для этого подбирается лекарство из группы НПВС – это может быть Диклофенак, Ибупрофен, Найз, Мелоксикам. При сильной боли лечебный эффект оказывает сочетание НПВС и миорелаксантов. При необходимости проводится лечение артроза, для этого к общему алгоритму добавляются хондропротекторы. Лечение артрозо — артрита основано на сочетании методов терапии как артрита, так и артроза, хотя в чем-то они схожи.
Традиционный способ снятия сильной боли – это проведение блокады с гормонами. Для блокады все чаще выбирается такое средство, как Дипроспан. Кстати, гормональное лечение показано и при ревматизме. А также при ревматизме назначаются иммунодепрессанты, цитостатики, препараты золота, особенно когда заболевание протекает тяжело, как при поражении нижнечелюстного сустава, костей таза, плечевого пояса, стопы.

При скоплении крови, гноя или экссудата врач может провести пункцию сустава и при необходимости назначит введение антибиотиков, чтобы исключить дальнейшее заражение. Лечение артрита голеностопного сустава и самой стопы включает физиопроцедуры, которые нужно сочетать с занятиями ЛФК. При артрите назначаются процедуры магнита, диадинамика, амплипульса, парафинолечения. В период реабилитации необходимо будет пройти курс массажа. Нужно не забывать о правильном питании, поддержании организма витаминами и минералами, особенно кальцием.
Лечение суставов стопы, голеностопного сустава народными средствами проводится только как дополнение к основной терапии. Лечение народными средствами включает картофельные, чесночные компрессы, ванночки с лечебными травами, прием настоев и отваров. При сильном разрушении сустава может понадобиться оперативное лечение.
2017-02-18
Source: artrit.lechenie-sustavy.ru
Почитайте еще:
диагностика и лечение, симптомы, симптомы и лечение, травы
Полиартрит ног и его лечение
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…Читать далее »
Полиартрит (поли – много, артр — сустав, ит – воспаление) означает одновременное воспаление нескольких суставов. Даже если воспаление отмечается сразу в двух суставах, можно говорить о полиартрите. При этом чаще всего поражаются суставы ног, так как именно они несут на себе максимальную функциональную нагрузку. Поэтому в большинстве случаев мы наблюдаем полиартрит нижних конечностей.
Причины
К множественным воспалительным процессам суставов ног могут привести:
- Системные заболевания соединительной ткани (ревматизм, ревматоидный артрит)
- Внедрение гноеродной инфекции
- Травмы
- Инфекционные поражения других органов – т.н. реактивные артриты
- Неблагоприятные внешние воздействия – холод, высокая влажность, вибрация.
Патогенез
Все эти состояния приводят к синовиту, воспалению синовиальной оболочки, выстилающей изнутри суставную полость. Вначале изменяется количество и состав синовиальной жидкости. Затем нарушается питание суставного хряща, и развиваются характерные для артритов функциональные и структурные нарушения.
Однако механизмы развития воспаления в каждом конкретном случае различны. Наиболее частыми причинами полиартритов на ногах являются ревматизм и ревматоидный артрит. Эти заболевания, относящиеся к т.н. коллагенозам, схожи по течению, но не тождественны. При коллагенозах формируется извращенный иммунный ответ, когда иммунная система, стремясь уничтожить микробные антигены, губит свою же соединительную ткань в суставном хряще и в синовиальных оболочках.
Инфекционные полиартриты, как правило, обусловлены гноеродными микробами – стафилококками, стрептококками, протеем, синегнойной палочкой. Эти микробы могут проникать в сустав непосредственно из близлежащих участков при остеомиелите, или же заноситься с током крови из других гнойных очагов при сепсисе. Реактивный полиартрит также обусловлен инфекционными поражениями других органов – легких, почек, мочевого пузыря. Правда, в этих случаях микробы в суставах не обнаруживаются. Данный вид полиартритов, как и ревматические артриты, обусловлен общей реакцией иммунной системы в ответ на наличие микробного возбудителя в организме.
При травмах в результате механических повреждений суставов и окружающих их тканей нарушается микроциркуляция крови в суставных капсулах, развиваются местные отеки и воспаления. Приблизительно такая же картина наблюдается при некоторых профессиональных заболеваниях на фоне систематических переохлаждений и вибрации.
Симптомы
Основные симптомы полиартрита включают в себя:
- Боль в суставе, усиливающуюся при движении
- Припухлость за счет скопления суставной жидкости и местного отека тканей
- Покраснение кожи над суставом
- Повышение температуры как местно, в пораженном суставе, так и во всем теле
- Снижение объема движений в пораженном суставе
- Множественный характер всех этих проявлений.
При этом каждому виду полиартрита присущи свои особенности течения. Например, реактивный полиартрит. Он развивается спустя несколько недель после респираторной или урологической инфекции. Наряду с соответствующей основному заболеванию симптоматикой асимметрично воспаляются несколько суставов нижних конечностей. Как правило, это крупные суставы – тазобедренный, коленный, голеностопный.
При гнойно-септическом процессе также поражаются в основном крупные суставы. При ревматизме, напротив, идет поражение мелких стопных и кистевых сочленений. Для этого заболевания характерна утренняя скованность и летучий характер артритов – воспаление, заканчиваясь в одних суставах, сразу же начинается в других. А в случаях посттравматического полиартрита все зависит от места приложения травмирующего агента.
Лечение
В основе лечения полиартритов нижних конечностей лежит использование нестероидных противовоспалительных средств (НПВС). Эти препараты (Диклофенак, Кетанов, Ибупрофен, Индометацин) могут применяться в различных лекарственных формах – в таблетках, в уколах, в мазях и гелях. Иногда при скоплении большого количества жидкости (экссудата) может потребоваться пункция суставов. Через прокол стерильной иглой убирают экссудат, а затем вводят стероидные гормоны (Гидрокортизон, Кеналог) вместе с антибиотиками широкого спектра действия.
Септический и реактивный полиартрит ног обязательно требует внутривенного и внутримышечного введения антибиотиков. В случае сепсиса желательна комбинация
что это? пальцев рук и коленного сустава: виды, симптомы, лечение +Фото

 Что такое полиартрит? Полиартрит- это воспаление нескольких суставов, возникает в следствии травмы или инфекционного процесса в суставе, в ходе которого происходит скопление экссудативной жидкости или гноя.
Что такое полиартрит? Полиартрит- это воспаление нескольких суставов, возникает в следствии травмы или инфекционного процесса в суставе, в ходе которого происходит скопление экссудативной жидкости или гноя.
Какие основные симптомы? Как его лечить? Многие знакомы с заболеванием артрит, но не все знают о его разновидности — полиартрите.
Данная патология встречается достаточно часто, доставляя большой дискомфорт. Лечить полиартрит достаточно сложно, потребуется немало времени и усилий, чтобы навсегда забыть о патологии.
Виды полиартрита
По форме течения
- — острый, возникший в первый раз;
- — подострый;
- — хронический.
По возбудителю и механизму течения
Ревматоидный
Редко бывает вызван инфекцией, но при развитии данного типа полиартрита происходит хроническое поражение нескольких суставов. Кроме того, ревматоидный полиартрит способен поражать и другие органы, в виду этого крайне важно диагностировать и лечить его на ранней стадии.
Различают три стадии течения заболевания:
 — происходит отек синовиальных сумок, сопровождается повышением температуры тела, припухлостью и болевыми ощущениями в области сустава;
— происходит отек синовиальных сумок, сопровождается повышением температуры тела, припухлостью и болевыми ощущениями в области сустава;- — деление клеток происходит усиленно;
- — деформация суставов.
Симптомы:
- — ощущение скованности после пробуждения;
- — ощущение скованности суставов во второй половине ночи;
- — болезненные ощущения в области пораженных суставов;
- — заболевание может начаться с любого сустава, но чаще всего с пальцев рук или предплечья;
- — чувство усталости и слабости;
- — депрессивные состояния;
- — потеря веса;
- — анемия.
Инфекционный
Бывает:
- бруцеллезный,
- гонорейный,
- дизентерийный,
- сифилитический),
При своевременно начатом лечении данный тип полиартрита проходит в кратчайшие сроки.
Бруцеллезный.
Встречается у пациентов, перенесших бруцеллез, заражение происходит через животных, которые являются носителем данного заболевания. А также путем употребления в пищу зараженного мяса.
Симптомы:
 — протекает в области поясничного или крестцово-подвздошного сочленения;
— протекает в области поясничного или крестцово-подвздошного сочленения;- — приступы острой боли;
- — отек и припухлость в области поражения;
- — повышение температуры тела;
- — ограничение подвижности;
- — ощущение слабости;
- — увеличение размеров селезенки;
- — невралгия;
- — неврит;
- — увеличение лимфоузлов;
- — увеличение печени.
Гонорейный.
Проявляется спустя 30 дней, после того как в организме образовалось заболевание в организме человека.
Симптомы:
- — резкое начало заболевания;
- — сильные боли в области суставов;
- — поражение крупных суставов;
- — температура тела 39 градусов;
- — чувство слабости;
- — потеря веса;
Дизентерийный.
Появляется у пациентов больных дизентерией или находящихся в процессе выздоровления.
Симптомы:
- — повышение температуры тела;
- — увеличение СОЭ;
Остальные симптомы идентичны с ревматоидным артритом.
Сифилитический.
Возникает у пациентов имеющих третью стадию сифилиса.
Симптомы:
- — заболевание протекает в острой форме;
- — усиление боли происходит в ночное время;
- — боли пациент ощущает во время ходьбы, при пальпации боли отсутствуют;
- — при данном типе полиартрита происходит поражение крупных суставов;
Кристаллический
Происходит из-за нарушения обмена веществ в организме. Главная причина – скопление солей в суставах;

Псориатический
Встречается у пациентов в возрасте до сорока лет. Развивается заболевание из-за псориатического поражения кожи. Как правило данный тип полиартрита появляется в стопах.
Симптомы:
 — сопровождается выраженными болевыми ощущениями в области поврежденных суставов;
— сопровождается выраженными болевыми ощущениями в области поврежденных суставов;- — нарушение подвижности суставов;
- — скованность в утреннее время;
- — ощущение постоянной усталости;
- — анемия;
- — воспаление сухожилий.
Реактивный
Появляется из-за проникновения инфекции в организм. Очаг находится в мочеполовой системе. В последствии развивается конъюнктивит, полиневрит, колит.
Симптомы:
- — повышение температуры тела и озноб;
- — состояние слабости и общего недомогания;
- — происходит нарушение роста ногтей;
- — конъюнктивит;
- — язвы.
Методы диагностики полиартрита
Для постановки точного диагноза, специалисту потребуется собрать анамнез и провести осмотр на котором по внешним признакам предварительно уже виден тип полиартрита.
Но для более тщательного обследования необходимы дополнительные обследования:
 — реакция Райта и Хеддльсона;
— реакция Райта и Хеддльсона;- — Проба Бюрне;
- — томография;
- — Реакция Берде-Жангу;
- — реакция Вассермана;
- — рентгенография;
- — артрография;
- — анализ крови и суставной жидкости.
Лечение полиартрита
Методики лечения
Метод лечения в зависимости от вида артрита назначает специалист. Медикаментозное лечение заключается в приеме нестероидных противовоспалительных препаратов, глюкокортироиды, препараты местного назначения (гели, крема, мази,), антибактериальные препараты, антигистаминные препараты, анальгезирующие препараты, а также противоревматические средства.
Кроме того, прибегают к физиотерапии:
- — леченый массаж;
- — парафино – озокеритовые аппликации;
- — магнито- терапия;
- — криотерапия;
- — лечебная гимнастика;
- — УФО.
Народная медицина в лечении полиартрита
Рецепт № 1.
Листья крапивы, хрена, березы, корни петрушки, цветки календулы, поместить в кастрюлю, залить водой и отправить на водяную баню на десять минут. Получившую настойку процедить и принимать за пол часа до еды 0,1 л.
Рецепт № 2.
 Листья шалфея, толокнянки, корни аира, поместить в емкость, залить водой и держать на водяной бане не более десяти минут. В готовый отвар добавить одну столовую ложку меда. Пить два раза в день в теплом виде, до еды.
Листья шалфея, толокнянки, корни аира, поместить в емкость, залить водой и держать на водяной бане не более десяти минут. В готовый отвар добавить одну столовую ложку меда. Пить два раза в день в теплом виде, до еды.
Рецепт № 3.
Мелко измельчить цветки липы, добавить календулу, бузину, семена каштана, залить кипятком, варить на медленном огне в течении 20 минут. Снять с огня, настоять в течении тридцати минут, принимать два раза в день до еды.
Рецепт № 4.
В темной стеклянной посуде смешать сок крапивы со спиртом, в пропорции 1:1. Настоять на протяжении четырнадцати дней. Принимать в течении шести месяцев по одной столовой ложке, один раз в день., после приема пищи.
Рецепт № 5.
Мелко нарезать свежие тополиные листья, почки. Заваривать и пить три раза в день вместо чая. Данное средство обладает выраженным анальгезирующим действием.
Рецепт № 6.
В кастрюлю добавить листья березы, плоды шиповника, траву спорыша, залить одним литром воды, прокипятить на медленном огне в течении двадцати минут, затем остудить. Добавить 4-5 ст. ложек морской соли, размешать, готовую смесь нанести на отрез хлопчатобумажной ткани или марлю и приложить в области повреждённых суставов. Оставить компресс на два часа, затем смыть.
Заключение
Полиартрит возникает в следствии различных причин, установить тип заболевания и назначить соответствующее лечение сможет специалист после детального обследования. Не стоит заниматься самолечением, чтобы не допустить осложнений.

Полиартрит пальцев ног фото — Все про суставы
Воспалительные процессы в суставах в последнее время диагностируются все чаще. Они нарушают обычную жизнь человека, так как доставляют много боли и дискомфорта, ограничивают подвижность и трудоспособность. Причем болезнь поражает не только руки, но и ноги. Артрит пальца ноги развивается при подагре, а также реактивной форме заболевания.
Содержание статьи:
Что представляет собой заболевание
Артрит сустава большого пальца ноги представляет собой воспалительный процесс, который распространяется на мелкие суставы ступни. Чаще встречается у людей преклонного возраста, но не является исключением и у молодежи. Затрагиваются не только костные элементы, но и хрящевая ткань, синовиальная сумка. Впоследствии патологический процесс поражает мышцы и связки.
При малейших же проявлениях воспалительного процесса необходимо начинать лечение. Прогноз будет благоприятным, если терапия проводилась еще на начальных стадиях развития артрита пальца ноги. Если это время упустить, то хрящевая ткань разрушится полностью, а патологические изменения станут необратимыми.
Причины развития
Возникнуть данное заболевание суставов может по разным причинам. Среди них наиболее распространены следующие:
- Снижение защитных сил организма вследствие недавно перенесенного респираторного заболевания.
- Отравление некачественными продуктами (такая причина характерна для патологии, возникшей у детей, не достигших 7 лет).
- Венерические заболевания, туберкулез.
- Нарушение обменных процессов, из-за которого в сочленениях откладываются соли мочевой кислоты.
- Аутоиммунные процессы, при которых начинается уничтожение костных и хрящевых тканей самим организмом.
- Травма сустава.
- Проблемы с функциональностью эндокринной и гормональной системы.
- Наследственный фактор.
- Оперативное вмешательство в анамнезе.
- Чрезмерная масса тела, а также неадекватная нагрузка на суставы.
- Стафилококковая инфекция, которая приводит к развитию гнойного процесса.
- Нарушение кровообращения в области стопы.
- Мочеполовые инфекции.
- Плоскостопие.
- Если недуг обнаружился у маленького ребенка, то его причиной может быть врожденный дефект костной системы.
Разновидности патологии
Артрит пальца ноги можно классифицировать на следующие виды:
- Остеоартрит. Он характеризуется интенсивными болевыми ощущениями, которые распространяются по всей стопе и усиливаются при движении. Конечность может отекать.
- Ревматоидный артрит. Это самое тяжелое поражение, при котором соединительная ткань разрушается, а суставы деформируются.
- Подагрический. Чаще всего тут поражается именно большой палец. Он опухает, становится болезненным. На ногу наступить очень трудно.
- Псориатический. Для него не характерна скованность движений по утрам, однако пальцы сгибаются с трудом.
В зависимости от формы артрита пальца ноги (фото можно увидеть в статье) назначается индивидуальная схема лечения для каждого пациента.
Симптоматика
Артрит пальца ноги развивается длительное время. На первых порах он проявляется незначительно, поэтому человек редко обращается за медицинской помощью на ранних стадиях развития. В дальнейшем патология прогрессирует. Она проявляет себя следующими симптомами:
- Болевые ощущения в пораженном суставе, которые усиливаются при движении, в ночное время, а также при изменении погодных условий.
- Ограничение подвижности пальцев.
- Скованность после длительного отсутствия нагрузки на ноги.
- Локальное или общее повышение температуры.
- Изменение оттенка кожи над пораженным сочленением (она становится красной).
- Ухудшение общего состояния.
- Нарушение сна.
Симптомы артрита большого пальца ноги зависят от степени его развития. Чем больше прогрессирует болезнь, тем ярче будут проявления. Например, боль становится сильнее и беспокоит человека даже в состоянии покоя. Со временем пораженный сустав деформируется, пациент начинает хромать.
Диагностика артрита
Если даже симптомы артрита пальцев ноги вполне явные, не стоит ставить себе окончательный диагноз самостоятельно. Сначала пациенту необходимо обследоваться. Диагностика должна быть комплексной. Она включает такие исследования:
- Пальпация и внешний осмотр пораженной области. Сбор анамнеза.
- Общий и биохимический анализ крови, мочи. Исследование биологической жидкости на наличие реактивного белка.
- Рентгенография в прямой и боковой проекции.
- Исследование синовиальной жидкости, которую получают посредством пункции. Оно позволяет определить характер воспалительного процесса.
- Денситометрия. Исследование костей и хряща с целью выявления степени их разрушения или деформации.
Только комплексная диагностика позволит определить степень тяжести заболевания и разрушения сустава.
Медикаментозное лечение
Лечение артрита больших пальцев ног должно быть комплексным. Основной принцип терапии — устранение воспалительного процесса и его симптомов, предупреждение дальнейшее развитие патологии, восстановление двигательной функции в полном объеме. Важной частью терапевтической схемы является прием лекарственных препаратов. Больному обычно назначаются следующие препараты:
- Обезболивающие: «Анальгин». Но этот препарат помогает только на ранних стадиях развития болезни.
- НПВС: «Диклофенак», «Ибупрофен». Такие средства следует использовать лишь по назначению врача, так как они способны вызывать серьезные побочные эффекты.
- Глюкокортикостероиды.
- Мочегонные: «Аллопуринол», «Пробенецид». Эти средства способствуют уменьшению концентрации мочевой кислоты в организме.
- Препараты для местного применения: «Фастум-гель», «Дип-Релиф». Они позволяют снять незначительный болевой синдром и воспалительный процесс.
- Антибиотики. Они необходимы при присоединении бактериальной инфекции. Курс лечения не должен превышать 7 дней. Продолжать его можно только по рекомендации врача, если есть необходимость.
- Хондропротекторы: «Артра», «Дона». Они способствуют сохранению хрящевой ткани.
- Цитостатики: «Метотрексат». Они необходимы в том случае, если причиной артрита является аутоиммунный процесс.
Благодаря лекарственным препаратам можно быстро избавиться от симптоматики, замедлить прогрессирование патологии. Важно помнить, что принимать лекарства человеку придется всю жизнь, так как полностью избавиться от артрита ему не удастся.
Полезные народные рецепты
Артрит сустава пальца ноги является воспалительным заболеванием. В комплексную терапию можно включать и нетрадиционные методы. Народные средства усилят эффект лекарств, позволят уменьшить их количество. Полезными будут такие рецепты:
- Настой хвоща полевого. Требуется 50 г высушенной травы запарить стаканом крутого кипятка. Настаивать средство надо 40 минут. После этого его процеживают и употребляют по 250 мл утром и вечером. Курс терапии составляет 14 дней.
- Чесночная настойка. Надо 4 головки овоща залить 500 мл водки. Настаивают средство на протяжении 10 дней в темной тумбочке. Принимать его следует по 1 ч. л. трижды в сутки за полчаса до еды. Настойку можно разбавлять незначительным количеством воды. Курс лечения длится до тех пор, пока средство не закончится.
- Компресс из прогретого песка или соли.
- Мазь из репы, редьки и листьев хрена. Все компоненты измельчаются и перетираются до состояния кашицы. Таким составом намазывают пораженную область, причем делают это ежедневно до исчезновения симптомов.
- Ванночка из еловых веток.
- Яблочный уксус. Его надо употреблять внутрь. Предварительно уксус разводят: 1 ст. л. в стакане воды. Употреблять такую смесь требуется трижды в сутки.
- Листья ольхи. Из них делают компресс. Растение прикладывают к пораженному суставу и фиксируют полиэтиленовой пленкой.
Народные рецепты не следует применять в качестве монотерапии.
Особенности физиотерапевтических процедур
Так как лечить артрит пальцев ног необходимо комплексно, терапия продолжается не только в период обострения, но и во время ремиссии. Именно в этот период пациенту назначают физиотерапевтические процедуры:
- Аппликации с применением грязи.
- УВЧ.
- Электрофорез с медикаментозными препаратами.
- Парафиновая терапия.
- Магнитотерапия.
Дополнительно человеку назначают лечебную физкультуру. Комплекс должен подбирать врач с учетом развития патологии и особенностей организма. Благодаря физкультуре можно улучшить амплитуду движения пальцев, устранить скованность, научить человека перераспределять нагрузку.
Полезным будет массаж ступней, но его нужно делать только тогда, когда признаки воспаления утихли. Для снижения нагрузки на пораженную область накладывают ортопедические приспособления — ортезы. Важно носить правильную и удобную обувь.
Также во время лечения необходимо соблюдать диету. Она включает хлеб из отрубей, рис и гречку, морскую рыбу нежирных сортов, кисель, холодец. А вот копчености и консервы, фастфуд, сдоба, жирное мясо запрещены.
Когда нужна операция
Терапию артрита большого пальца ноги в запущенных случаях проводить только медикаментами нецелесообразно. Тут требуется оперативное вмешательство. Существуют такие виды хирургических вмешательств, как:
- Артропластика.
- Эндопротезирование.
- Резекция.
После операции человеку придется пройти реабилитацию. Она может длиться от нескольких месяцев до года. Все зависит от степени сложности вмешательства, а также регенерационных способностей организма.
Реабилитация включает массаж и лечебную физкультуру. Больному нужно будет выполнять такие упражнения, как перекатывание ступни с пятки на носок, катание мячика или теннисного шарика пальцами ног, ходьба на носочках.
Возможные осложнения
Лечение представленного заболевания необходимо проводить на ранних стадиях. Но обнаружить его быстро получается не всегда. Пациент просто не обращает внимания на легкие симптомы, обращается к врачу поздно. Запущенный артрит чреват серьезными осложнениями, от которых не всегда удается избавиться. К ним можно отнести:
- Полиартрит. При таком заболевании поражаются и деформируются все суставы голеностопа.
- Остеомиелит.
- Деформация ступни.
- Утрата способности ходить и инвалидность.
При всех этих осложнениях требуется оперативное вмешательство, которое не всегда обеспечивает нужный эффект.
Профилактика заболевания
Чтобы избежать развития артрита большого пальца ноги, необходимо соблюдать рекомендации врачей:
- Питаться рационально. Ограничить потребление соли и специй, ввести в рацион свежие овощи и фрукты, блюда, в составе которых присутствует желатин.
- Отказаться от вредных привычек.
- Не пренебрегать двигательной активностью. Ежедневно следует делать зарядку или комплекс ЛФК.
- Вовремя лечиться от любых инфекций, которые развиваются в организме.
- Носить удобную обувь.
- Избегать переохлаждения конечностей.
- При наличии проблем с суставами следует каждый год проходить профилактические лечебные курсы в санаториях.
Симптомы и лечение артрита пальцев ног необходимо знать каждому человеку, чтобы не пропустить начало заболевания. Обратить повышенное внимание на эту информацию надо тем, у кого есть генетические предпосылки к развитию патологий опорно-двигательного аппарата.
Source: fb.ru
Читайте также


 — происходит отек синовиальных сумок, сопровождается повышением температуры тела, припухлостью и болевыми ощущениями в области сустава;
— происходит отек синовиальных сумок, сопровождается повышением температуры тела, припухлостью и болевыми ощущениями в области сустава; — протекает в области поясничного или крестцово-подвздошного сочленения;
— протекает в области поясничного или крестцово-подвздошного сочленения; — сопровождается выраженными болевыми ощущениями в области поврежденных суставов;
— сопровождается выраженными болевыми ощущениями в области поврежденных суставов; — реакция Райта и Хеддльсона;
— реакция Райта и Хеддльсона; Аппарат Илизарова в начале пятидесятых годов двадцатого века создал известный советский хирург Г. А. Илизаров. Аппарат, изготовленный Илизаровым, состоит из четырех металлических спиц скелетного вытяжения, фиксированных на двух кольцах и соединенных между собой подвижными штангами. На протяжении многих лет данное устройство постепенно усовершенствовалось. Современный аппарат Илизарова изготавливается из титана с высоким показателем прочности. В современной конструкции вместо спиц используются титановые или углепластиковые стержни. Жесткие кольца в нем заменены на пластины, полукружья и треугольники. Достаточно легкий и небольшой по размерам современный медицинский аппарат широко используется в травматологии, в эстетической медицине и ортопедии для исправления пропорций тела, кривизны ног, врожденных деформаций, косолапости, аномалий развития костей стопы. Данное устройство применяется при рахите, псевдоартрозе, при переломах различной локализации и сложности, а также для увеличения роста при системных болезнях скелета, для лечения контрактуры суставов, для устранения дефектов мягких тканей и костей, возникших после опухолей, инфекций или травм.
Аппарат Илизарова в начале пятидесятых годов двадцатого века создал известный советский хирург Г. А. Илизаров. Аппарат, изготовленный Илизаровым, состоит из четырех металлических спиц скелетного вытяжения, фиксированных на двух кольцах и соединенных между собой подвижными штангами. На протяжении многих лет данное устройство постепенно усовершенствовалось. Современный аппарат Илизарова изготавливается из титана с высоким показателем прочности. В современной конструкции вместо спиц используются титановые или углепластиковые стержни. Жесткие кольца в нем заменены на пластины, полукружья и треугольники. Достаточно легкий и небольшой по размерам современный медицинский аппарат широко используется в травматологии, в эстетической медицине и ортопедии для исправления пропорций тела, кривизны ног, врожденных деформаций, косолапости, аномалий развития костей стопы. Данное устройство применяется при рахите, псевдоартрозе, при переломах различной локализации и сложности, а также для увеличения роста при системных болезнях скелета, для лечения контрактуры суставов, для устранения дефектов мягких тканей и костей, возникших после опухолей, инфекций или травм. Тем не менее, у этого аппарата есть и свои недостатки. Кольца нередко мешают нормально сидеть и лежать. В местах прокола после снятия аппарата остаются точечные шрамы. В некоторых отзывах об аппарате Илизарова говорится, что при его использовании у многих пациентов появляются отеки и ноющая боль, мешающая спать.
Тем не менее, у этого аппарата есть и свои недостатки. Кольца нередко мешают нормально сидеть и лежать. В местах прокола после снятия аппарата остаются точечные шрамы. В некоторых отзывах об аппарате Илизарова говорится, что при его использовании у многих пациентов появляются отеки и ноющая боль, мешающая спать.



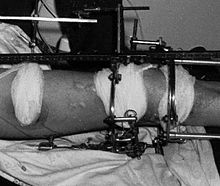
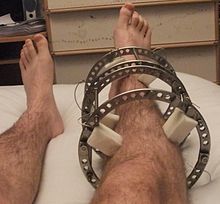







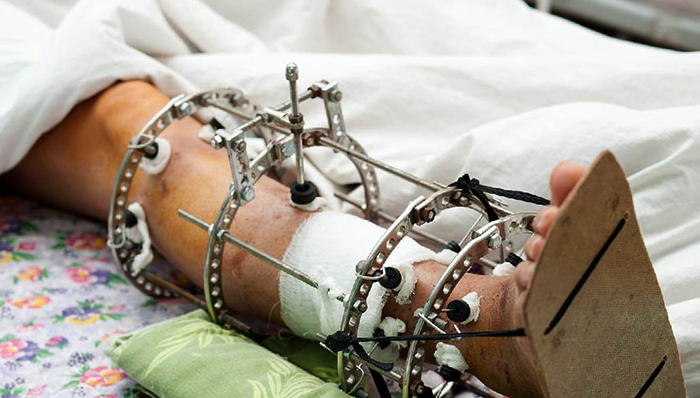











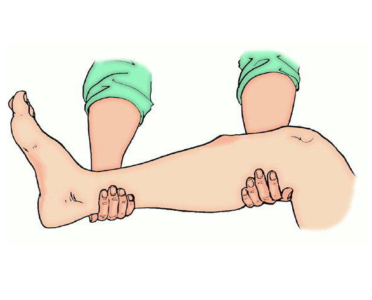
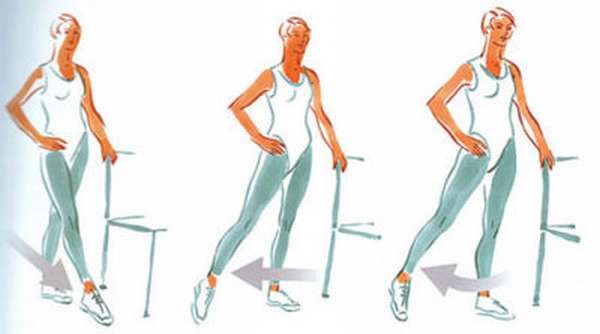

 Под мыщелками спереди имеется большеберцовая бугристость, она служит для фиксации собственной связки надколенника. Тело имеет треугольное сечение, передний его край можно легко прощупать под кожей, он не прикрыт тканями. Внизу большеберцовая кость расширена, нижняя ее площадка служит для образования голеностопного сустава, ограниченного с внутренней стороны одноименной лодыжкой.
Под мыщелками спереди имеется большеберцовая бугристость, она служит для фиксации собственной связки надколенника. Тело имеет треугольное сечение, передний его край можно легко прощупать под кожей, он не прикрыт тканями. Внизу большеберцовая кость расширена, нижняя ее площадка служит для образования голеностопного сустава, ограниченного с внутренней стороны одноименной лодыжкой.














 В отдельных случаях при повреждении малоберцовой кости выполняется фиксация пластинами. Также они могут применяться, когда диагностирован перелом нижней трети голени. Фиксируются пластины при помощи специальных винтов, у детей они не применяются, поскольку за счет травмы надкостницы может нарушаться рост кости. Также не оперируются повреждения головки малоберцовой кости, поскольку велика вероятность повреждения малоберцового нерва, проходящего рядом.
В отдельных случаях при повреждении малоберцовой кости выполняется фиксация пластинами. Также они могут применяться, когда диагностирован перелом нижней трети голени. Фиксируются пластины при помощи специальных винтов, у детей они не применяются, поскольку за счет травмы надкостницы может нарушаться рост кости. Также не оперируются повреждения головки малоберцовой кости, поскольку велика вероятность повреждения малоберцового нерва, проходящего рядом. Аппарат внешней фиксации показан, когда есть оскольчатый перлом голени. Суть операции состоит в постановке специального аппарата, который фиксируется спицами, проведенными через кость и специальными балками. Нагрузка возможна сразу после наложения, а нагрузка восстанавливается через 3-4 месяца.
Аппарат внешней фиксации показан, когда есть оскольчатый перлом голени. Суть операции состоит в постановке специального аппарата, который фиксируется спицами, проведенными через кость и специальными балками. Нагрузка возможна сразу после наложения, а нагрузка восстанавливается через 3-4 месяца.



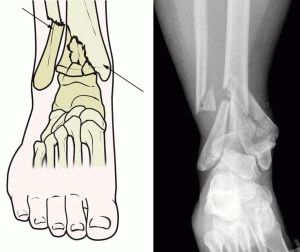

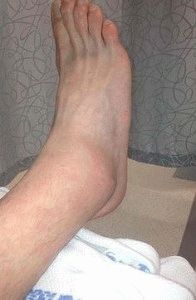
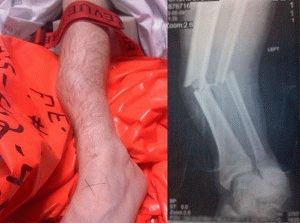
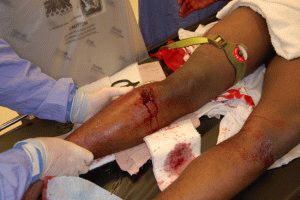
























 Нарушение обмена веществ из-за сахарного диабета;
Нарушение обмена веществ из-за сахарного диабета; Сосудорасширяющее средство. Основной активный компонент – дипиридамол. Положительно влияет на работу сердечно-сосудистой системы, восстанавливает кровообращение в суставе, тем самым уменьшая отек тканей.
Сосудорасширяющее средство. Основной активный компонент – дипиридамол. Положительно влияет на работу сердечно-сосудистой системы, восстанавливает кровообращение в суставе, тем самым уменьшая отек тканей. Листья окопника 100 граммов смешайте с 100 мл растительного масла. Поставьте на медленный огонь и кипятите полчаса. Затем процедите, в смесь добавьте 100 мл жидкого пчелиного воска, растопленного на водяной бане. Смазывайте получившейся мазью проблемный сустав несколько раз в день. Оставляйте мазь на ноге на 30 минут, потом снимайте влажной салфеткой. Лечение длится около недели. Мазь устранят отек, боль и воспаление.
Листья окопника 100 граммов смешайте с 100 мл растительного масла. Поставьте на медленный огонь и кипятите полчаса. Затем процедите, в смесь добавьте 100 мл жидкого пчелиного воска, растопленного на водяной бане. Смазывайте получившейся мазью проблемный сустав несколько раз в день. Оставляйте мазь на ноге на 30 минут, потом снимайте влажной салфеткой. Лечение длится около недели. Мазь устранят отек, боль и воспаление.



 Стопа Статуи Свободы
Стопа Статуи Свободы


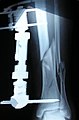

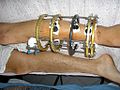


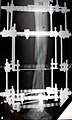


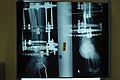
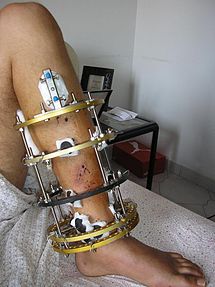






 Для чего нужен аппарат Елизарова?
Для чего нужен аппарат Елизарова?
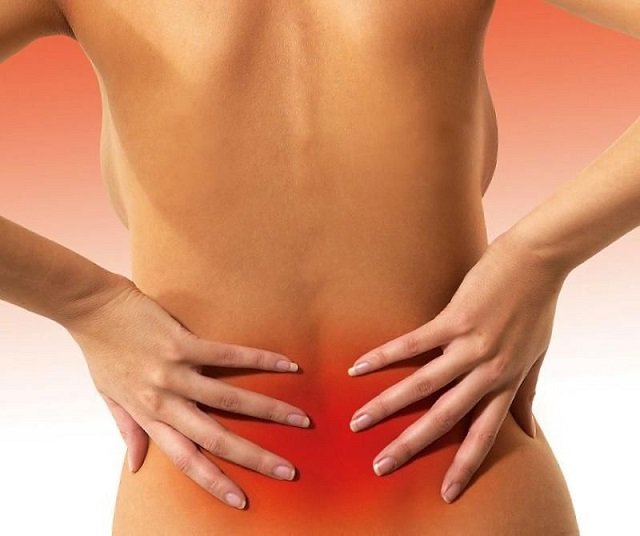
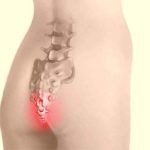




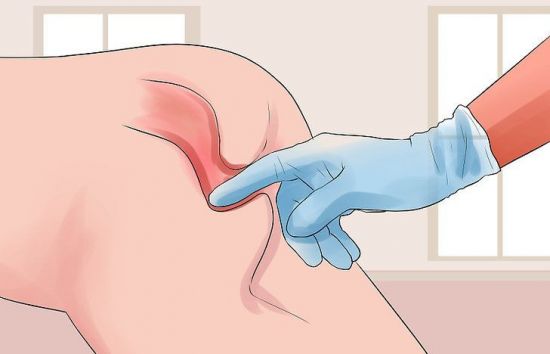



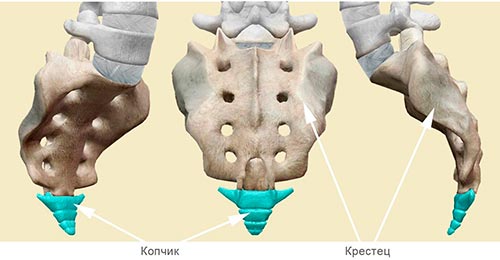



 Загрузка…
Загрузка…
 Механическое воздействие – падение, удар и другое;
Механическое воздействие – падение, удар и другое; Возникновение рубцов и искривлений заднего прохода, которые появились после оперативного вмешательства;
Возникновение рубцов и искривлений заднего прохода, которые появились после оперативного вмешательства;


 Если неприятные ощущения в копчике появились из-за патологий нижнего отдела кишечника или деформации заднего прохода, то на прием обращаются к проктологу.
Если неприятные ощущения в копчике появились из-за патологий нижнего отдела кишечника или деформации заднего прохода, то на прием обращаются к проктологу. Рентген зоны таза, если пациент утверждает, что в недавнем или далеком прошлом получил травму;
Рентген зоны таза, если пациент утверждает, что в недавнем или далеком прошлом получил травму; Анализ кала с целью выявления проблем с кишечником;
Анализ кала с целью выявления проблем с кишечником;