Болезни суставов ног и их лечение: Page not found | 2020 CH Unbranded Master
виды, стадии, симптомы и признаки
Здоровые суставы — это роскошь, значение которой трудно оценить тому, кто никогда не испытывал боли при ходьбе и не ощущал затруднения при попытке поднять руку или ногу, развернуться или присесть. Между тем миллионы людей по всему свету ежегодно обращаются за помощью к врачам-ортопедам с подобными жалобами.
Эпидемиология заболеваний суставов
Около 30% людей рано или поздно сталкиваются с патологией суставов: даже если в молодости им удавалось избегать травм или серьезных заболеваний, к пожилому возрасту «срок годности» скелета подходит к концу. Помимо людей преклонного возраста, в группе риска те, кому слабые сочленения костей достались «по наследству», а также спортсмены, рабочие, страдающие ожирением, сахарным диабетом и другими хроническими заболеваниями.
Такие заболевания суставов, как ювенальный ревматоидный артрит, встречаются преимущественно у несовершеннолетних. Другие, например подагра, считаются «хворью аристократов»: они развиваются из-за избытка мяса, красного вина и шоколада в рационе. Известно, что воспаления суставов, связанные со скачками гормонального фона, обычно выявляются у представительниц слабого пола. У мужчин же чаще всего возникают травматические повреждения суставов. Словом, болезни суставов могут угрожать человеку вне зависимости от социального положения, привычек, возраста и пола.
Известно, что воспаления суставов, связанные со скачками гормонального фона, обычно выявляются у представительниц слабого пола. У мужчин же чаще всего возникают травматические повреждения суставов. Словом, болезни суставов могут угрожать человеку вне зависимости от социального положения, привычек, возраста и пола.
Основные группы заболеваний сустава по характеру поражения
Болезни суставов классифицируются по характеру патологического процесса.
Воспалительные и инфекционные болезни суставов
В данном случае причиной недуга служит воспалительная реакция в ответ на инфекционный, аутоиммунный или аллергический процесс. Болезнь дает о себе знать болью и припухлостью в суставе. Симптомы за несколько часов способны достичь максимальной выраженности и в дальнейшем отступить на неопределенный срок. Но за периодом мнимого благополучия скрывается скрытое развитие патологического процесса.
Некоторые артриты проявляются в первую очередь не болью, а утренней скованностью, лихорадкой, сыпью на коже над суставом или проявлениями первичного заболевания, осложненного поражением опорно-двигательного аппарата (например, расстройствами мочеполовой системы — при болезни Рейтера и гонорейном артрите).
Этапы воспалительной патологии сустава можно разграничить благодаря рентгенологическому обследованию. Так, в начале болезни значимых отклонений на снимках не обнаруживается, при второй степени артрита появляются признаки разрушения костной и хрящевой ткани. При третьей степени врач увидит деформацию сустава — к этому моменту больной ощущает выраженные ограничения подвижности. Наконец, четвертая степень артрита сопровождается тотальными изменениями в суставе: помочь больному смогут только хирурги.
К этой группе патологий, наряду с ревматоидным артритом (при котором иммунная система организма разрушает суставы), относится инфекционно-аллергический артрит, болезнь Бехтерева, болезнь Гоффа, подагра, псориатический артрит и т. д.
Обратите внимание
Основная профилактика артритов — предотвращение инфекций путем вакцинации и других мер защиты от болезней, способных осложниться бактериальным заражением сустава (гонореи, скарлатины, ангины и т. д.)
д.)
Дегенеративные поражения
Эти болезни, как правило, проявляются у пожилых людей: они связаны с изнашиванием сустава, что приводит к разрушению хрящей, отвечающих за амортизацию при работе. Еще один фактор развития дегенеративных заболеваний — остеопороз, при котором снижается плотность костной ткани.
Дегенеративные заболевания проявляются постепенно: первым признаком будет непродолжительная боль после утомительного дня, проведенного на ногах. С течением времени болезненность в суставе перестанет стихать после отдыха, а движения в суставе станут ограниченными. Иногда в пораженной области возникает отек, а сустав ноет при смене погоды и по ночам.
Тяжесть артрозов определяется при осмотре и рентгенографии. В начале процесса на снимках заметно лишь небольшое сокращение высоты щели между костями вследствие истончения хрящевой ткани. При второй степени врач зафиксирует уменьшение полости сустава на треть от нормы и появление костных выростов или участков отмершего хряща.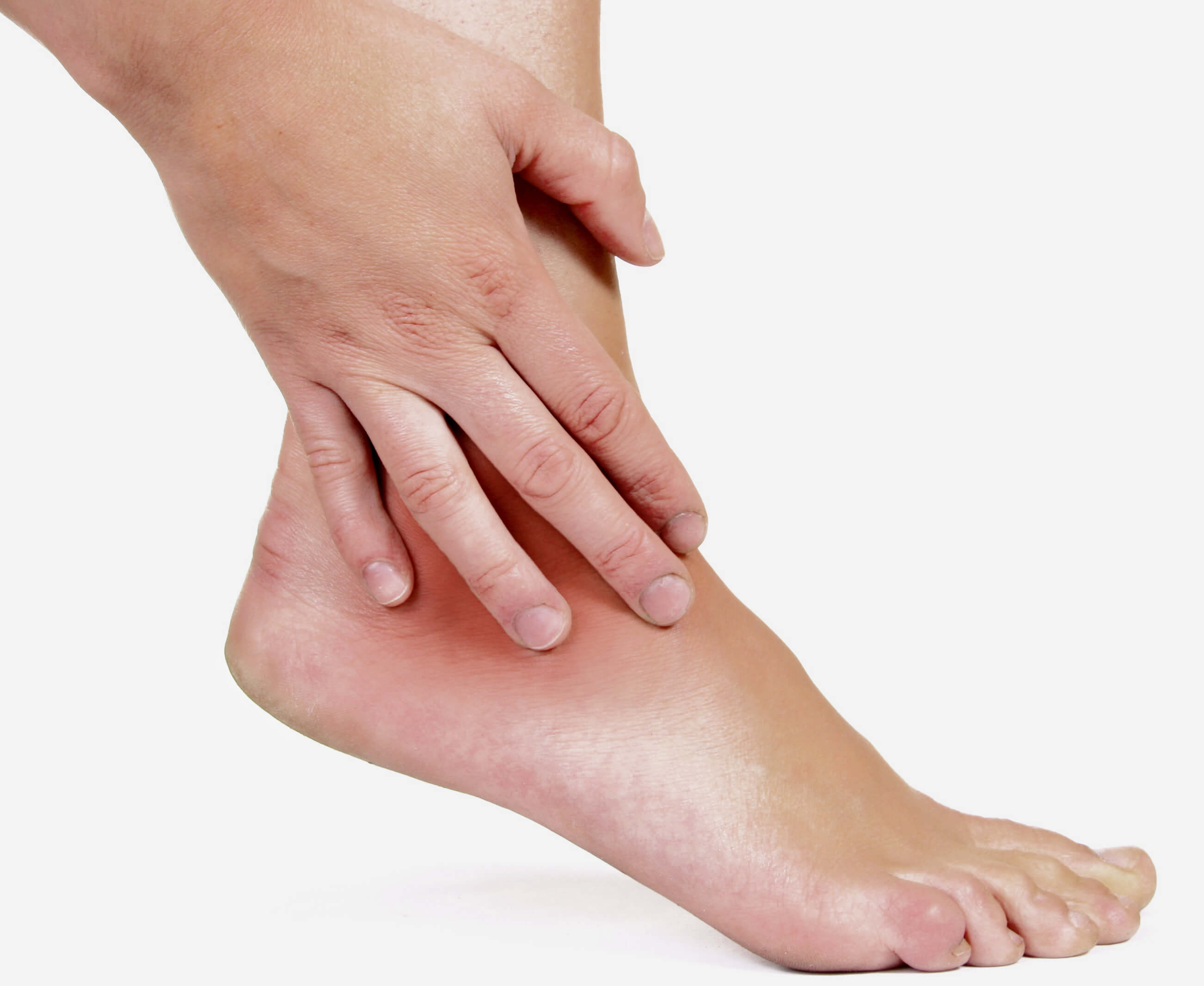 Наконец, 3 стадия артроза характеризуется глубокими, необратимыми деформациями сочленения, вплоть до анкилоза — сращения костей.
Наконец, 3 стадия артроза характеризуется глубокими, необратимыми деформациями сочленения, вплоть до анкилоза — сращения костей.
Самым частой причиной инвалидности среди всех болезней суставов является деформирующий остеоартроз, затрагивающий преимущественно тазобедренный и коленный суставы. Также источником проблемы может оказаться межпозвоночный остеохондроз — типичное заболевание офисных работников.
Обратите внимание
Эксперты отмечают, что отличной профилактикой возрастных изменений суставов может стать йога — комплекс упражнений, укрепляющих связки и мышцы посредством статических нагрузок. Недавно ученые выяснили, что ежедневные 12-минутные занятия йогой на протяжении 10-ти лет способствуют увеличению плотности костей бедра и позвоночника, что исключает остеопороз и артроз, предотвращая переломы в пожилом возрасте.
Врожденные патологии суставов
Врожденные болезни суставов обращают на себя внимание с самых первых дней жизни малыша: от лечебных мер зависят возможные последствия порока развития для здоровья ребенка. Так, у младенцев нередко выявляется врожденный вывих бедра, который часто сочетается с дисплазией тазобедренного сустава. Будучи оставленным без внимания, этот недуг приведет к проблемам с походкой и формированием осанки. Однако своевременное вмешательство ортопеда позволит скорректировать врожденный вывих бедра консервативно, без операции.
Так, у младенцев нередко выявляется врожденный вывих бедра, который часто сочетается с дисплазией тазобедренного сустава. Будучи оставленным без внимания, этот недуг приведет к проблемам с походкой и формированием осанки. Однако своевременное вмешательство ортопеда позволит скорректировать врожденный вывих бедра консервативно, без операции.
Еще одна часто встречающаяся врожденная патология суставов — синдром Марфана, включающий в себя комплекс нарушения развития внутренних органов. Пациенты с синдромом Марфана имеют крайне подвижные суставы, нарушение осанки и килевидную грудную клетку. Это — высокие, худые, болезненные люди, которые, как правило, попадают в травмпункты с вывихами и переломами. При соблюдении рекомендаций врача они могут жить долго, не испытывая тяжелых проблем со здоровьем.
Болезни околосуставных тканей
Заболевания из этой группы не затрагивают сам сустав, однако при отсутствии лечения способны ухудшить его работу. Сюда относятся воспаления сухожилий (тендиниты), суставных сумок (бурситы), связок (лигаментиты), фасций (фиброзиты). Иногда источником патологического процесса становится воспаление в самом суставе, но куда чаще причиной развития таких недугов являются физические нагрузки и «застуживание» шеи или конечностей.
Иногда источником патологического процесса становится воспаление в самом суставе, но куда чаще причиной развития таких недугов являются физические нагрузки и «застуживание» шеи или конечностей.
Симптомы болезней околосуставных тканей имеют особенности: в отличие от патологии суставов, боль в связках, сухожилиях и суставных сумках ощущается только при активных движениях и отсутствует при воздействии на конечность в кабинете у врача или массажиста. При артритах больные жалуются на «разлитую» боль, а при поражении околосуставных тканей — могут указать конкретную точку, где боль максимальна. Рентген и МРТ позволяют окончательно удостовериться в природе заболевания и назначить лечение.
Виды заболеваний суставов по месту локализации
У многих болезней суставов есть своя «излюбленная» локализация, благодаря чему врач может определиться с предварительным диагнозом еще до получения результатов медицинской визуализации.
- Болезни плечевого сустава нередко возникают у людей, зарабатывающих на жизнь физическим трудом, или у тех, кто является завсегдатаями тренажерных залов.
 Самые очевидные причины боли в плече — плечелопаточный периартрит и остеохондроз шейного отдела позвоночника. В ряде случаев — обнаруживаются остеоартроз или артрит плечевого сустава.
Самые очевидные причины боли в плече — плечелопаточный периартрит и остеохондроз шейного отдела позвоночника. В ряде случаев — обнаруживаются остеоартроз или артрит плечевого сустава. - Болезни локтевого сустава тоже часто беспокоят спортсменов (эпикондилит). Иногда дискомфорт и ограничение подвижности в этой области вызываются расслаивающим остеохондритом, деформирующим остеоартрозом и воспалениями мышц руки.
- Суставы кисти (пальцев рук) воспаляются при ревматоидном артрите. Он может проявиться «синдромом тугих перчаток»: по утрам сложно размять кисти, вернув им подвижность. Особенностью этой болезни является одновременное поражение обеих рук. Нередки в практике ортопедов случаи артрозов и поражений сухожилий, возникающих у музыкантов и представителей профессий, связанных с мелкой моторикой (граверов, ювелиров и т.д.), а также у тех, кто ежедневно и подолгу работает с клавиатурой.
- Повсеместно встречающейся болезнью тазобедренного сустава является коксартроз, характерный для людей преклонного возраста.
 Также пожилые пациенты часто сталкиваются с остеопорозом — размягчением структуры бедренной кости, чреватым патологическим переломом ее шейки. Бурситы и тендиниты тазобедренного сустава диагностируются у спортсменов — бегунов и футболистов.
Также пожилые пациенты часто сталкиваются с остеопорозом — размягчением структуры бедренной кости, чреватым патологическим переломом ее шейки. Бурситы и тендиниты тазобедренного сустава диагностируются у спортсменов — бегунов и футболистов. - Болезни коленного сустава наблюдаются у людей всех возрастов. У детей чаще диагностируют инфекционный и ревматоидный артрит, у зрелых спортивных людей — поражения связочного аппарата и травмы мениска, а после 50-ти лет на первое место выходит гонартроз — дегенеративное поражение коленного сустава.
- Боли в голеностопном суставе могут стать следствием артрита или подвывиха. Такие патологии характерны для спортсменов, танцоров и женщин, ежедневно надевающих туфли на высоком каблуке. Артрозом голеностопа (так же, как и коксартрозом, и гонартрозом) страдают многие тучные люди.
Виды заболеваний суставов согласно традиционной китайской медицине
Альтернативный взгляд на природу заболеваний суставов дает традиционная китайская медицина (ТКМ). Согласно ей, ревматизм, ревматоидный артрит и остеоартроз являются проявлением «синдрома Би» — препятствия, которое влияет на кости и суставы. «Синдром Би» возникает из-за воздействия патогенных факторов. Они проникают в организм, оседают в мышцах, сухожилиях и суставах, а затем блокируют нормальное течение жизненной энергии Ци и крови по энергетическим каналам (меридианам). Все это вызывает боль, скованность, воспаление, а также деформацию костей и суставов.
Согласно ей, ревматизм, ревматоидный артрит и остеоартроз являются проявлением «синдрома Би» — препятствия, которое влияет на кости и суставы. «Синдром Би» возникает из-за воздействия патогенных факторов. Они проникают в организм, оседают в мышцах, сухожилиях и суставах, а затем блокируют нормальное течение жизненной энергии Ци и крови по энергетическим каналам (меридианам). Все это вызывает боль, скованность, воспаление, а также деформацию костей и суставов.
Какие патогены вызывают «синдром Би»?
- Ветер вызывает «блуждающий Би». Острая боль в суставах начинается и заканчивается быстро, но может перемещаться по всему телу, что ограничивает диапазон комфортных движений. Пульс больного становится плавающим, а язык покрывается тонким белым налетом.
- Холод вызывает «болезненный Би». Сильная боль в суставах приводит к скованности движений. Особенно ярко боль проявляется при снижении температуры окружающей среды.
 Пульс при этом становится напряженным. При «болезненном Би» также может возникнуть белый налет на языке. С наступлением тепла состояние человека улучшается.
Пульс при этом становится напряженным. При «болезненном Би» также может возникнуть белый налет на языке. С наступлением тепла состояние человека улучшается. - Сырость вызывает «фиксированный Би». Боль сопровождается ощущением тяжести, онемения или появлением отека в пострадавшей области. Пульс — плавающий, язык — с жирным налетом.
- Тепло вызывает «жар Би». Жар уменьшает поток крови и жизненной энергии Ци через суставы, тем самым нарушая их функции. Из-за этого в суставе возникает воспаление и опухоль. Язык покрывается красно-желтым налетом, а пульс становится быстрым.
- Комбинации патогенов:
- Ветер, холод и сырость. Задержка ветра, холода и сырости в меридианах затрудняет отток Ци и крови. Избыток холода проявляется застоем жизненной энергии и крови. При данной комбинации возникает сильная боль и отек сустава, наблюдается напряженный пульс, а также бледный язык с белым налетом.
- Ветер, сырость и жара.
 Патогены блокируют движение Ци и крови, поражая мышцы и кожу. Суставы краснеют и опухают. Кроме того, зачастую появляется боль, которая может сопровождаться тяжестью и лихорадкой. Язык покрывается красно-желтым налетом, а пульс становится быстрым.
Патогены блокируют движение Ци и крови, поражая мышцы и кожу. Суставы краснеют и опухают. Кроме того, зачастую появляется боль, которая может сопровождаться тяжестью и лихорадкой. Язык покрывается красно-желтым налетом, а пульс становится быстрым. - Дефицит крови в печени и почках, мокрота. Дефицит Ци и крови вызывает длительную боль в суставах, которая сопровождается отеками, воспалением, болью в коленях и их деформацией. Болевой синдром ограничивает движения. Внутреннее накопление мокроты и застоя проявляется в виде подкожных узелков. В данном случае у человека наблюдается состояние истощения, вялости, головокружение и помутнение зрения. Пульс становится неровным, язык темнеет и покрывается тонким налетом.
Лечение заболеваний суставов в китайской медицине направлено на рассеивание ветра, холода, жары, а также преобразование сырости и восстановление течения Ци и крови. В этом помогает иглоукалывание, моксотерапия (прогревание полынными сигарами) и точечный массаж.
Не забывайте, что важно с вниманием относиться к любым симптомам — боли, скованности, отеку, появлению сыпи или хрусту, слышимому при движениях. Подавляющее число заболеваний суставов успешно поддается излечению на начальных стадиях, однако в запущенном состоянии болезни способны нарушать жизненные и профессиональные планы, требуя дорогостоящего оперативного вмешательства и сложных реабилитационных мероприятий.
ВИДЫ ЗАБОЛЕВАНИЙ | orto.lv
Все заболевания артритом или ревматические заболевания делятся на четыре большие группы:
Дегенеративный артрит
Естественный процесс старения человека может повлиять на суставы и их здоровье, вызывая износ, боль и воспалительный процесс в концах костей. В группе риска люди с лишним весом, травмами суставов, наследственностью и возрастом.
Остеоартрит – наиболее распространенная форма дегенеративного артрита.
Воспалительный артрит
Задача иммунной системы человека – обеспечить защиту всем системам организма, например, уничтожить возбудителя инфекции. В случае аутоиммунного заболевания в организме пропадает толерантность к своим тканям. Свои ткани организм воспринимает как чужие и пытается с ними бороться, вырабатывая антитела. Ревматоидный артрит, псориатический артрит и анкилозирующий спондилит – наиболее распространенные причины воспалительного артрита.
В случае аутоиммунного заболевания в организме пропадает толерантность к своим тканям. Свои ткани организм воспринимает как чужие и пытается с ними бороться, вырабатывая антитела. Ревматоидный артрит, псориатический артрит и анкилозирующий спондилит – наиболее распространенные причины воспалительного артрита.
Инфекционный артрит
Есть два вида инфекционных артритов:
- инфекция затрагивает сам сустав;
- реактивный артрит, когда инфекция затрагивает другие системы организма, но, реагируя на него, воспаляется один или несколько суставов. Реактивный артрит вызывают микроорганизмы, бактерии и грибок, например, возбудители туберкулеза, сальмонеллеза, болезни Лайма, дизентерии, заболеваний, передающихся половым путем, гепатита С.
Кристаллическая артропатия (артрит, возникший в результате нарушений обмена веществ)
Подагра – одно из наиболее характерных заболеваний этой группы артрита. Подагра отличается от остальных форм артрита – она возникает в результате процессов неправильного обмена веществ, когда в крови накапливается мочевая кислота, которая в виде иглообразных кристаллов оседает в тканях и суставах. Присутствие кристаллов соли раздражает ткани, сильную, внезапную боль и отек. Болезнь чаще всего затрагивает большие пальцы ног, основание пальцев рук и коленные суставы.
Присутствие кристаллов соли раздражает ткани, сильную, внезапную боль и отек. Болезнь чаще всего затрагивает большие пальцы ног, основание пальцев рук и коленные суставы.
Зачастую люди могут одновременно болеть несколькими заболеваниями артрита, поэтому лечение должно быть комплексным, последовательным и обоснованным.
Наиболее распространенные виды артрита или ревматических заболеваний
Ревматоидный артрит
Ревматоидный артрит – аутоиммунное заболевание, причины которого до конца не изучены. В случае ревматоидного артрита в организме антитела вырабатываются к синовиальной оболочке суставов, уничтожают структуру суставы, вызывая необратимые повреждения хряща и сустава, а также эрозию кости.
Кроме повреждения суставов у пациентов с ревматоидным артритом могут образоваться подкожные узелки, увеличиться лимфатические узлы, появиться повреждения сердца (миокардит, эндокардит). Может также возникнуть воспаление кровеносных сосудов (васкулит), отклонения эндокринной системы, повреждения глаз (ирит или иридоциклит), а также повреждения других органов.
Реактивный артрит
Реактивный артрит является последствием другого заболевания. Реактивный артрит вызывают микроорганизмы, бактерии и грибок, например, возбудители туберкулеза, сальмонеллеза, болезни Лайма, дизентерии, заболеваний, передающихся половым путем, гепатита С, а также воспалительные процессы в организме – в мочевом тракте или кишечнике. Болезнь обычно поражает коленные суставы, лодыжки и стопы. Воспалительный процесс также может затронуть глаза и рот и вызвать сыпь на коже. Своевременно начав лечение основного заболевания, можно защитить суставы от развития хронического артрита.
Псориатический артрит
Приблизительно у 10-30% больных псориазом развивается псориатический артрит, вызывающий воспаление суставов. В отдельных случаях сначала развивается псориатический артрит, и лишь позже появляется псориаз. Псориатический артрит может поражать любые суставы тела, включая пальца и позвоночник.
Анкилозирующий спондилит
Хроническое аутоиммунное заболевание суставов, которое вызывает воспаление в позвоночнике. Характерны воспаление и дегенеративные изменения в позвоночнике, вызывающие скованность. Воспаление отличается прогрессирующим ходом с периодами ремиссии (покоя) и обострения, что в конечном результате может вызвать образование выраженных анкилозов или сращений. Причины болезни до сих пор точно не явны, однако большое значение имеет наследственность.
Характерны воспаление и дегенеративные изменения в позвоночнике, вызывающие скованность. Воспаление отличается прогрессирующим ходом с периодами ремиссии (покоя) и обострения, что в конечном результате может вызвать образование выраженных анкилозов или сращений. Причины болезни до сих пор точно не явны, однако большое значение имеет наследственность.
Фибромиалгия
Широко распространенное состояние с хроническими болями. Фибромиалгия – это мышечно-скелетная ноющая боль с почти 20 определенными пунктами боли. Причины боли полностью не изучены. Фибромиалгия в 9 раз чаще встречается у женщин, чем у мужчин.
Ювенильный идиопатический артрит
Ювенильный идиопатический артрит – хроническое заболевание, для которого характерно постоянное воспаление суставов. Типичные признаки воспаления суставов: боль, припухлость и ограничение движений. “Идиопатический” означает, что причина болезни не ясна, а “ювенильный” в этом случае означает, что симптомы появляются до 16 лет.
В результате заболевания синовиальная мембрана, которая охватывает сустав и обычно очень тонкая, становится гораздо толще и в нее попадают клетки воспаления, а количество суставной жидкости увеличивается. Это вызывает припухлость, боль и ограничения движений. Характерный признак воспаления сустава – его скованность после продолжительного отдыха, поэтому он особенно выражен по утрам (утренняя скованность). У ювенильного идиопатического артрита в зависимости от признаков есть несколько форм.
Остеоартрит
В случае остеоартрита в воспалении участвует суставная капсула, поверхности костей сустава и суставные связки. В результате воспалительного процесса происходит износ хрящевого слоя сустава. Это болезнь – наиболее распространенное хроническое заболевание суставов в мире, которым болеют около 150 миллионов человек. Все виды артрита вызывают воспаление суставов. Остеоартрит поражает многих людей в процессе старения, однако и молодые люди подвержены риску заболевания.
Подагрический артрит
Подагра – это заболевание обмена веществ, связанное с накоплением солей мочевой кислоты в организме в виде мелких кристаллов. Они оседают главным образом в суставах, хрящах, тканях почек, в подкожном слое и других местах. Этот процесс может протекать без каких-либо заметных внешних признаков. Симптомы в виде болей в суставах, чувствительности, покраснения и отека могут появиться внезапно. Они могут быть вызваны инфекцией, травмой сустава, операция, чрезмерное употребление алкоголя или употребление пищи, богатой пуринами (химическое вещество) (мозг, печень, сардины, анчоусы, бобы и т.д.). Подагра чаще всего затрагивает сустав большого пальца ноги, реже – пятку, сустав стопы, кисти руки или локтевой сустав.
Ревматическая полимиалгия
Ревматическая полимиалгия – хроническое, эпизодическое воспалительное заболевание крупных артерий – одна из наиболее распространенных форм артрита у людей старше 70 лет. Проявляется болью в тазобедренных и плечевых суставах, утренней скованностью. У больных могут быть неспецифические жалобы на лихорадку, потерю веса, слабость. Обычно есть боль в мышцах обоих плечевых и тазобедренных суставов. Из-за боли нарушается сон.
Проявляется болью в тазобедренных и плечевых суставах, утренней скованностью. У больных могут быть неспецифические жалобы на лихорадку, потерю веса, слабость. Обычно есть боль в мышцах обоих плечевых и тазобедренных суставов. Из-за боли нарушается сон.
Системная красная волчанка
Системная красная волчанка – хроническое заболевание иммунной системы, когда защитные силы организма по ошибке начинают нападать на клетки и ткани собственного организма из-за слишком большого количества антител в крови (аутоиммунное заболевание), что вызывает воспаление и повреждение в суставах, мышцах, почках и других органах. Для пациентов характерны красные высыпания в виде бабочки на лице.
Склеродермия
Склеродермия или системный склероз – общее заболевание соединительной ткани, для которого характерно уплотнение кожи и фиброз (волокнистость), а также специфическое повреждение внутренних органов, главным образом сердца, легких, почек и пищеварительного тракта.
Почему болят суставы – причины, лечение и профилактика
Количество просмотров: 235 523
Дата последнего обновления: 30.04.2021 г.
Среднее время прочтения: 9 минут
Содержание:
Болезни, из-за которых возникают боли в суставах
Лечение боли в суставах
Медикаментозные методы
Препарат Мотрин® при болях в суставах
Образовательное видео “Боль в суставах”
Более половины людей старше 40 лет регулярно испытывают боль в суставах. Причины обусловлены механическими травмами, длительным переохлаждением, возрастными изменениями в костных тканях, чрезмерными физическими нагрузками, вирусными/инфекционными заболеваниями, генетической предрасположенностью, вредными привычками и др. Также появлению боли в суставах способствует работа во влажных условиях, на холоде и т. д.
Болезни, из-за которых возникают боли в суставах
Боль в суставе, которая возникает без объективной причины, носит название «артралгия»./GettyImages-157649156-5a0b58c49e94270037ccf4f5.jpg) Она может появиться вследствие ревматических, инфекционных, аутоиммунных, неврологических заболеваниях и ряда других причин. Проявлять себя болью могут многие патологии:
Она может появиться вследствие ревматических, инфекционных, аутоиммунных, неврологических заболеваниях и ряда других причин. Проявлять себя болью могут многие патологии:
- реактивный артрит – воспалительное заболевание с поражением суставов, развивающееся после перенесения некоторых инфекций (мочеполовых, ЖКТ). Возникает чаще всего у людей 20-40 лет. Проявляется острой болью при сгибании, покраснением кожи над пораженным суставом, отечностью тканей, повышенной температурой тела. Реактивный артрит, который включает в себя следующие симптомы: артрит, конъюнктивит, уретрит или цервицит, колит и характерные поражения кожи, называется синдромом Рейтера;
- ревматоидный артрит – относится к аутоиммунным заболеваниям, затрагивает коленные и локтевые суставы, стопы и кисти. Отличается постоянной болезненностью в пораженной области. Суставы деформируются, отекают, на коже появляются ревматоидные узелки. У больного часто отмечаются снижение веса, поражения глаз, кожи, селезенки;
- псориатический артрит – считается генетически обусловленной патологией.
 Болезнь чаще всего распространяется на стопы и пальцы рук, причем правый и левый суставы поражаются несимметрично. Характерно наличие бляшек, багрово-синюшного оттенка на больных участках;
Болезнь чаще всего распространяется на стопы и пальцы рук, причем правый и левый суставы поражаются несимметрично. Характерно наличие бляшек, багрово-синюшного оттенка на больных участках; - остеоартроз – относится к наиболее распространенным болезням невоспалительного происхождения. Затрагивает тазобедренные, коленные, лучезапястные суставы. Основные проявления: ноющая боль, хруст и скованность, которая становится заметнее при нагрузке. Над больной областью отекают ткани, отмечается повышение температуры тела;
- подагра – болезнь, которая передается по наследству. В основе ее возникновения лежит нарушение обмена веществ, приводящее к отложению солей. Чаще всего патологические изменения наблюдаются в голеностопных суставах, на локтях и на больших пальцах ног. Кожа над больными суставами становится горячей, краснеет, отекает и шелушится. Подагра в большинстве случаев сопровождается поражением почек и сердца;
- анкилозирующий спондилоартрит (или болезнь Бехтерева) – относится к воспалительным заболеваниям и характеризуется постепенным повреждением суставов различных отделов позвоночника.
 При этой патологии в суставах со временем образуется рубцовая ткань с отложившимися на ней солями, что значительно ограничивает подвижность. У человека держится температура, сильно страдает осанка, боли в крестце и пояснице более выражены по ночам. Спинные мышцы становятся скованными в состоянии покоя, отмечается болезненность в грудной клетке, особенно при глубоком вдохе. Причины до конца не ясны. Чаще встречается у мужчин 20–40 лет. При отсутствии лечения значительно нарушается подвижность позвоночника, вплоть до полной его неподвижности;
При этой патологии в суставах со временем образуется рубцовая ткань с отложившимися на ней солями, что значительно ограничивает подвижность. У человека держится температура, сильно страдает осанка, боли в крестце и пояснице более выражены по ночам. Спинные мышцы становятся скованными в состоянии покоя, отмечается болезненность в грудной клетке, особенно при глубоком вдохе. Причины до конца не ясны. Чаще встречается у мужчин 20–40 лет. При отсутствии лечения значительно нарушается подвижность позвоночника, вплоть до полной его неподвижности; - посттравматический артрит – может затрагивать любые суставы: плечевые, голеностопные, тазобедренные, коленные и др. Является последствием вывихов, переломов и растяжения связок, повреждения сухожилий, сильных ушибов. При отсутствии своевременного лечения переходит в хроническую форму. Признаки посттравматического артрита: болевой синдром, хруст в суставах, ломота в костях, припухлость в зоне травмирования, скованность движений;
- остеоартрит – встречается преимущественно у людей старше 50 лет, так как вызывается постоянными нагрузками на суставы.
 Проявляется болезнь болями, покраснением кожи и отеками.
Проявляется болезнь болями, покраснением кожи и отеками.
Отдельно следует сказать о лекарственной артралгии, которая относится к временным болезненным состояниям. Она так же, как и описанные выше патологии, проявляется сильными болями в суставах, но ее причиной выступает прием определенных лекарств: антибиотиков, транквилизаторов и некоторых других групп. Особенно часто подобное осложнение отмечается при высокой дозировке препаратов.
Наверх к содержанию
Лечение боли в суставах
Боли в суставах могут быть обусловлены механическими травмами, длительным переохлаждением, возрастными изменениями в костных тканях, чрезмерными физическими нагрузками, вирусными/инфекционными заболеваниями, генетической предрасположенностью, вредными привычками и др. Поставить точный диагноз, проведя необходимые исследования, в состоянии только врач. Самостоятельно определить, как лечить боли в суставах в каждом конкретном случае, невозможно, так как причины появления разных болезней отличаются. Обращаться за помощью к специалистам нужно при первых признаках заболевания, это поможет вовремя провести лечение и избежать тяжелых необратимых деформаций.
Обращаться за помощью к специалистам нужно при первых признаках заболевания, это поможет вовремя провести лечение и избежать тяжелых необратимых деформаций.
Наверх к содержанию
Медикаментозные методы
К этим методам относится применение мазей, таблеток, растворов для инъекций, пластырей, свечей. Рассмотрим более подробно медикаментозные методы лечения, которые врачи сегодня рекомендуют своим пациентам.
Нестероидные противовоспалительные средства. НПВС не содержат гормонов. Их главное назначение – устранить боль, уменьшить воспалительную реакцию. Они не влияют на скорость патологического процесса и не контролируют его, но хорошо убирают такие сопутствующие симптомы, как острая боль и местное повышение температуры. Обычно НПВС принимают в виде таблеток или наносят в виде кремов или мазей на больную область. При тяжелых состояниях лучший способ введения – инъекции непосредственно в пораженный сустав.
Показания для применения НПВС: артриты всех типов, артроз, синдром Рейтера, остеоартроз, боли после хирургического вмешательства на суставах. Эти препараты помогают быстро обезболить беспокоящую область, если принимать их в нужных дозировках. Длительное применение НПВС в корректных дозировках возможно после консультации с врачом.
Эти препараты помогают быстро обезболить беспокоящую область, если принимать их в нужных дозировках. Длительное применение НПВС в корректных дозировках возможно после консультации с врачом.
Глюкокортикоиды. Эти лекарства обладают обезболивающим, противовоспалительным, противоаллергическим и иммунорегулирующим эффектами. При болях в суставах они применяются двумя способами:
- системно – посредством внутримышечных или внутривенных инъекций;
- локально – путем внутрисуставных инъекций.
К показаниям к применению относятся ревматоидный артрит, подагра, остеоартроз, синовит и другие состояния, сопровождающиеся сильной болью. Глюкокортикоиды считаются второй линией лечения после НПВС, если они оказываются недостаточно эффективными по прошествии двух недель. Применение глюкокортикостероидов возможно только в соответствии с рекомендацией врача по указанной им схеме
Относительными противопоказаниями для использования глюкокортикоидов считаются язвенная болезнь, сахарный диабет, сердечная недостаточность, артериальная гипертензия, эпилепсия. Но даже при перечисленных противопоказаниях возможно применение глюкокортикостероидов строго под наблюдением врача, если потенциальная польза от лечения превышает риск развития нежелательных явлений.
Но даже при перечисленных противопоказаниях возможно применение глюкокортикостероидов строго под наблюдением врача, если потенциальная польза от лечения превышает риск развития нежелательных явлений.
Хондропротекторы. Эти лекарства относятся к средствам с недоказанной эффективностью и безопасностью. В их состав включены биологически активные добавки, которые теоретически должны замедлять течение болезни, однако на практике получить нужные результаты пока не удалось.
Физиотерапевтические методы лечения
В арсенал методов врачей входят также стимуляция электрическим током, холодо- и теплотерапия, ультразвук. Их эффективность во многом зависит от причины и стадии заболевания. В некоторых случаях физиотерапия позволяет вернуть поврежденным суставам подвижность и уменьшить болезненность.
Хирургические методы лечения
При значительных разрушениях суставов может потребоваться операция, чтобы восстановить анатомию органа. Чаще всего больным проводят гемиартропластику (частичную пересадку кости) или полную замену сустава путем протезирования. Грамотно проведенное хирургическое вмешательство избавляет от боли, восстанавливает функции сустава и возвращает пациенту трудоспособность. Обычно к хирургическим методам лечения прибегают на последних стадиях заболевания.
Грамотно проведенное хирургическое вмешательство избавляет от боли, восстанавливает функции сустава и возвращает пациенту трудоспособность. Обычно к хирургическим методам лечения прибегают на последних стадиях заболевания.
Лечебная физкультура
ЛФК часто назначается врачами после операций на суставах и в качестве составной части комплекса лечения болей в суставах. Лечебная физкультура под контролем специалиста помогает решать сразу несколько задач:
- поддерживать подвижность сустава на должном уровне;
- постепенно увеличивать силу мышц и укреплять связки;
- развивать гибкость тела и контролировать вес;
- повышать выносливость сердечно-сосудистой системы.
Наверх к содержанию
Препарат Мотрин® при болях в суставах
Мотрин® – лекарственный препарат, относящийся к группе НПВС и способствующий снятию болезненных ощущений в суставах. Его действие также направлено против воспаления, поэтому с его помощью можно достичь избавления от отеков. Средство разрешено к применению у взрослых и детей старше 15 лет. Перед использованием Мотрин® следует ознакомиться с инструкцией к препарату и проконсультироваться с врачом.
Средство разрешено к применению у взрослых и детей старше 15 лет. Перед использованием Мотрин® следует ознакомиться с инструкцией к препарату и проконсультироваться с врачом.
Наверх к содержанию
Информация в данной статье носит справочный характер и не заменяет профессиональной консультации врача. Для постановки диагноза и назначения лечения обратитесь к квалифицированному специалисту.
Образовательное видео “Боль в суставах”
Боль в суставах ног
Боль в суставах ног — следствие травмы или поражения суставов. Чаще всего люди обращаются к врачу с жалобой на боли в коленях. Следующая по частоте жалоба — боль в тазобедренном суставе, реже встречается боль в суставах стопы и пальцев.
Суставы ног — самые крепкие суставы организма, ведь они рассчитаны на давление всего веса тела, быструю ходьбу и бег. Но даже они не выдерживают сидячего образа жизни и чрезмерных нагрузок.
Причины возникновения
Боли в суставах делятся на первичные и вторичные.
Первичные боли связаны с травмой или заболеванием самого сустава.
Вторичные появляются на фоне других заболеваний: нарушений иммунной и гормональной систем, обмена веществ, хронических болезнях внутренних органов и инфекционных заболеваний.
Первичные боли в суставах:
Артрит
Самое распространенное заболевание суставов. Артриты развиваются на фоне запущенной травмы, инфекционных и аутоиммунных болезней. Есть две подгруппы артритов: острые и хронические. При острых артритах боль в суставах резкая, сопровождается сильным отеком, покраснением и повышением температуры сустава. При хронических сустав постоянно ноет, но сильного отека и покраснения нет. Больной быстро привыкает и перестает обращать внимание на боль, пока сустав полностью не разрушится. При артритах суставы часто болят постоянно, со временем появляются проблемы со сгибанием и разгибанием.
При хронических сустав постоянно ноет, но сильного отека и покраснения нет. Больной быстро привыкает и перестает обращать внимание на боль, пока сустав полностью не разрушится. При артритах суставы часто болят постоянно, со временем появляются проблемы со сгибанием и разгибанием.
Износ и разрушение хрящевой ткани сустава. При артрозе хрящ теряет упругость, истончается, в хрящевой ткани нарушается обмен веществ. Чаще всего поражает коленные суставы. Для артроза характерна ноющая боль, более слабая после сна и усиливающаяся днем. Интенсивность боли повышается при напряжении ноги и надавливании на сустав. При запущенном артрозе боль не стихает даже после отдыха. Другие симптомы артроза — щелчки и хруст в суставе.
Бурсит
Воспаление слизистых сумок суставов, чаще всего возникает как осложнение травм. Для бурсита характерна болезненная припухлость из-за аномального увеличения суставного мешка. Боли меняются в зависимости от стадии развития болезни, бывают ноющими, сильными, стреляющими и пульсирующими, могут отдаваться за пределы сустава.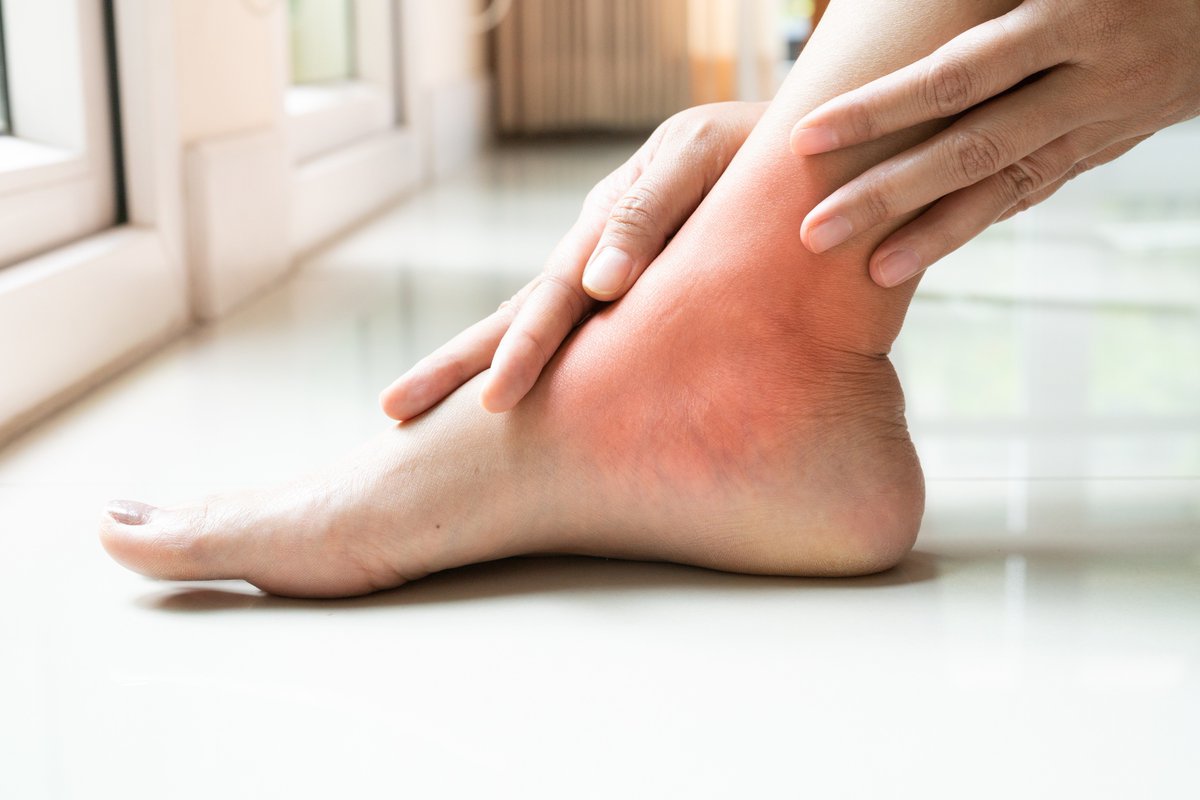 Часто усиливаются в ночное время.
Часто усиливаются в ночное время.
Вторичные боли в суставах:
Тендинитвоспаление связок и сухожилий ног. Суставы ног фиксируются большим количеством связок и сухожилий, поэтому при тендините болят и связки, и сами суставы. Обычно боль появляется при движении и надавливании на сухожилие, сопровождается покраснением и увеличением температуры кожи. При тендините снижается прочность сухожилий, из-за чего нарушается подвижность ног, могут появляться болезненные разрывы сухожилий и вывихи суставов.
Болезни пояснично-крестцового отдела позвоночника
Седалищный нерв, отвечающий за чувствительность ног, крепится к крестцовому отделу позвоночника, поэтому болезни крестца и поясницы отдаются болью в ноги. Внешний вид и подвижность суставов остаются в норме, а боль возникает одновременно во всех суставах, более интенсивная в тазобедренном и слабее в суставах стоп. Боль при болезнях позвоночника постоянна, не стихает во время отдыха и усиливается при длительном сидении. При этом возникают ощущения онемения и «мурашек» на коже, похолодание конечности, чувство слабости и тяжести в ногах.
При этом возникают ощущения онемения и «мурашек» на коже, похолодание конечности, чувство слабости и тяжести в ногах.
Лечение болей в суставах ног
Если у вас заболели суставы ног, ни в коем случае не занимайтесь самолечением. Из-за неправильного лечения могут возникнуть осложнения, вылечить которые намного сложнее, чем первичное заболевание. Запишитесь на осмотр к неврологу или травматологу-ортопеду. Врач выслушает жалобы, проведет пальпацию, назначит дополнительное обследование: УЗИ, МРТ, артроскопию и лабораторные исследования.
После постановки диагноза врач составит план лечения. Лечение суставов включает прием различных лекарственных препаратов: противовоспалительных, антибиотиков, хондропротекторов или гормональных. Практическим всем больным назначают лечебную физкультуру и физиотерапию. В запущенных случаях проводятся операции по протезированию.
Рекомендации по профилактике
- Следите за питанием. Ешьте больше полезной пищи, богатой витаминами и минералами.
 Откажитесь от продуктов, содержащих большое количество консервантов.
Откажитесь от продуктов, содержащих большое количество консервантов. - Чаще разминайте суставы. Выполняйте гимнастические упражнения, запишитесь на массаж, плавание или аэробику.
- Откажитесь от вредных привычек: крепкого кофе и чая, алкоголя, курения.
- Избегайте чрезмерных нагрузок. По возможности переносите тяжелые грузы за несколько подходов. Если груз разделить не удается, не поднимайте и не несите его в одиночку.
- Не сидите на жесткой или холодной поверхности, из-за этого раздражается седалищный нерв. На твердые стулья подкладывайте мягкую подушку.
Определим причину боли и её характер
Купируем приступы боли
Устраним причину боли
Вернём былую подвижность без операции!
Почему болят суставы и что при этом нужно делать
04. 06.2014
06.2014Почему болят суставы и что при этом нужно делать
Боли и припухлость суставов встречаются при множестве различных заболеваний. Чем раньше поставлен диагноз и начато правильное лечение, тем больший успех терапии.Артрит считается «ранним», если диагноз установлен в течение 6 месяцев от первых симптомов заболевания. В ряде стран Европы имеются клиники «Раннего артрита».
Симптомами артрита являются: боль в суставе, припухлость сустава, скованность движений, местное повышение температуры мягких тканей около сустава. Возможны такие общие симптомы, как слабость, повышение температуры, похудание. Для своевременной постановки диагноза и назначения правильного лечения пациенту надо обратиться к врачу-специалисту – ревматологу.
К сожалению, из-за широкой рекламы нетрадиционных методов лечения пациенты часто обращаются к мануальным терапевтам, остеопатам, гомеопатам – и время бывает упущено. В частности, при лечении ревматоидного артрита первые 3-6 месяцев заболевания называют «окном возможности» – это то время, когда правильное лечение может привести к стойкой и длительной ремиссии.
Теперь поговорим о симптомах наиболее часто встречающихся ревматологических заболеваний.
Остеоартроз
Остеоартроз – это наиболее распространенное заболевание суставов, возникающее, как правило, у лиц старше 40-45 лет. Женщины болеют остеоартрозом почти в 2 раза чаще мужчин.
Наиболее клинически значимыми и инвалидизирующими формами остеоартроза являются коксартроз (артроз тазобедренного сустава) и гонартроз (артроз коленного сустава). При узелковом остеоартрозе имеется поражение межфаланговых суставов кистей (боль и деформация).
Основным клиническим симптомом при остеоартрозе является боль в пораженном суставе при нагрузке. При арнтрозе коленного или тазобедренного сустава у пациента возникают боли при ходьбе, при вставании со стула, при ходьбе по лестнице (особенно при спуске), при ношении тяжестей. Помимо болей, пациента беспокоит ограничение движений в суставе, хруст при движениях.
Иногда появляется припухлость (выпот) коленного сустава (припухлось может быть и сзади, под коленом). Это симптом воспаления сустава.
Это симптом воспаления сустава.
В случае выпота (синовита) характер боли меняется: появляется боль в покое, не связанная с нагрузкой.
Ревматоидный артрит
Ревматоидным артритом, как правило, заболевают женщины среднего возраста. Наиболее характерными симптомами являются симметричные (на правой и левой конечности) артриты (боль, припухлость) лучезапястных суставов, мелких суставов кистей и стоп. Боли в суставах беспокоят сильнее утром. Пациенту трудно утром сжать кисть в кулак, поднять руку (причесаться), наступить на ноги (из-за болей под «подушечками» пальцев ног). Боли в суставах сопровождаются характерным симптомом – «утренней скованностью».
Пациенты описывают утреннюю скованность, как чувство «отечности, тугоподвижности в суставах», «руки в тугих перчатках». Помимо суставного синдрома для ревматоидного артрита характерны такие общие симптомы, как слабость, похудание, снижение веса, нарушение сна, температура.
Необходимо знать, что ревматоидный артрит – это хроническое заболевание. В случае поздней диагностики и неправильного лечения ревматоидный артрит может привести к потере трудоспособности. Часто заболевание начинается постепенно, нередко с артрита одного сустава, затем «присоединяются» другие суставы.
В случае поздней диагностики и неправильного лечения ревматоидный артрит может привести к потере трудоспособности. Часто заболевание начинается постепенно, нередко с артрита одного сустава, затем «присоединяются» другие суставы.
Чтобы использовать «окно возможности» и своевременно начать лечение при стойком артрите (2 -3 недели), особенно при артрите мелких суставов, необходимо обратиться к ревматологу. Для подтверждения диагноза используют иммунологические тесты, рентгенографию, МРТ.
Спондилоартриты
Это группа заболеваний, куда входят анкилозирующий спондилит (болезнь Бехтерева), псориатический артрит, спондилоартриты, связанные с воспалительными заболеваниями кишечника, реактивные артриты (связанные с урогенитальной или кишечной инфекцией), недифференцированный спондилоартрит.
Эту группу заболеваний объединяют общие гены и общие клинические симптомы. Спондилоартритом заболевают, как правило, лица молодого возраста (до 40 лет). Спондилит – это воспаление суставов позвоночника. Нередко первыми симптомами спондилита являются боли в пояснично-крестцовой области, перемежающие боли в ягодицах (то с одной, то с другой стороны). Эти боли носят воспалительный характер: усиливаются во второй половине ночи или по утрам, уменьшаются после разминки, не проходят в покое, сопровождаются утренней скованностью в позвоночнике. При спондилоартритах нередко поражаются тазобедренные суставы (первым симптомом часто является боль в паховой области).
Спондилит – это воспаление суставов позвоночника. Нередко первыми симптомами спондилита являются боли в пояснично-крестцовой области, перемежающие боли в ягодицах (то с одной, то с другой стороны). Эти боли носят воспалительный характер: усиливаются во второй половине ночи или по утрам, уменьшаются после разминки, не проходят в покое, сопровождаются утренней скованностью в позвоночнике. При спондилоартритах нередко поражаются тазобедренные суставы (первым симптомом часто является боль в паховой области).
Для спондилоартрита характерно наличие несимметричного артрита, преимущественно суставов нижних конечностей. К сожалению, правильный диагноз нередко устанавливается через 8-10 лет от начала заболевания, особенно в том случае, когда у пациента есть боли в позвоночнике, но нет артрита.
Эти пациенты длительно наблюдаются у неврологов и мануальных терапевтов с диагнозом «остеохондроз». Для правильной постановки диагноза необходимо дополнительное обследование: МРТ крестцово-подвздошных суставов, рентгенография таза, исследование крови на наличие определенного гена.
Подагра
Мужчины болеют подагрой примерно в 20 раз чаще женщин. Подагра развивается преимущественно в течение пятого десятилетия жизни.
«Классическим» симптомом подагры является приступообразный артрит, как правило, сустава I (большого) пальца стопы. Артрит возникает остро, чаще ночью или рано утром, после обильного застолья, приема алкоголя, а также после небольшой травмы, физической нагрузки.
Подагрический артрит сопровождается сильнейшими болями (пациент не может наступить на ногу, от болей не спит ночью, боль усиливается даже при касании сустава одеялом). Помимо сильнейших болей, имеется выраженная припухлость сустава, покраснение кожи над суставом, движения в воспаленном суставе практически невозможны. Артрит может сопровождаться высокой температурой. Приступ подагры проходит через несколько дней (в начале заболевания – даже без лечения).
У большинства больных вторая «атака» подагры наблюдается через 6-12 месяцев. В дальнейшем происходит постепенное учащение «приступов» артрита, имеется тенденция к более затяжному их характеру. Вовлекаются все новые суставы: коленный, голеностопный, локтевой. Без лечения у пациента развивается хроническая подагра: хронический артрит, поражение почек, подкожное образование тофусов (узелков со значительным скоплением кристаллов мочевой кислоты).
В дальнейшем происходит постепенное учащение «приступов» артрита, имеется тенденция к более затяжному их характеру. Вовлекаются все новые суставы: коленный, голеностопный, локтевой. Без лечения у пациента развивается хроническая подагра: хронический артрит, поражение почек, подкожное образование тофусов (узелков со значительным скоплением кристаллов мочевой кислоты).
Подагра связана с нарушением обмена, повышением уровня мочевой кислоты. У большинства пациентов причиной заболевания является нарушение выведения мочевой кислоты почками. У больных подагрой, как правило, имеются и другие нарушения обмена: лишний вес, повышение артериального давления, повышение уровня холестерина, мочекаменная болезнь, ишемическая болезнь сердца. Это требует комплексного обследования и лечения.
Ревматическая полимиалгия
Заболевают лица старшего возраста (после 50 лет). На пике заболевания характерными являются боли и ограничение движений в трех анатомических областях: в плечевом поясе, тазовом поясе и шее. Пациенту бывает трудно определить, что у него болит: суставы, мышцы или связки.
Пациенту бывает трудно определить, что у него болит: суставы, мышцы или связки.
При ревматической полимиалгии страдает общее состояние пациента, часто бывают такие симптомы, как повышение температуры, похудание, потеря аппетита, плохой сон, депрессивное состояние. Отмечается выраженное повышение СОЭ.
Пациентам, как правило, проводится тщательный онкопоиск. Если больной не обращается к ревматологу, то назначение правильного лечения «откладывается» на длительный срок. Необходимо отметить, что боли в суставах и артриты также являются симптомом более редких заболеваний ревматологического профиля – диффузных заболеваний соединительной ткани (системная красная волчанка, системная склеродермия, дерматомиозит, болезнь Шегрена, болезнь Бехчета, системные васкулиты).
Имеется целая группа заболеваний внесуставных мягких тканей, так называемых, «периартритов» (тендиниты, тендовагиниты, бурситы, энтезопатии).
Изменения мягких тканей могут быть одним из проявлений системных заболеваний, но значительно чаще они возникают вследствие локальных перегрузок, микротравм, перенапряжения. Воспалительные изменения мягких тканей, как правило, хорошо «поддаются» периартикулярному (околосуставному) введению лекарственных препаратов. Воспаление в суставах может возникать после травм, требовать хирургического вмешательства. Этими проблемами занимаются ортопеды.
Воспалительные изменения мягких тканей, как правило, хорошо «поддаются» периартикулярному (околосуставному) введению лекарственных препаратов. Воспаление в суставах может возникать после травм, требовать хирургического вмешательства. Этими проблемами занимаются ортопеды.
Осложнением хронических заболеваний суставов может быть остеопороз. Для точной диагностики остеопороза требуется денситометрия.
Лечение остеопороза, связанного с заболеваниями суставов, также проводится ревматологом. И наконец, артриты могут быть симптомом других, не ревматологических, заболеваний.
Артриты встречаются при туберкулезе, саркоидозе, злокачественных новообразованиях, амилоидозе, эндокринных заболеваниях, болезнях системы крови и других патологиях.
В заключение хочется еще раз отметить, что диагностика заболеваний суставов проводится специалистом-ревматологом. Лечение суставной патологии должно быть комплексным и дифференцированным. При правильной своевременной постановке диагноза лечение будет более успешным.
Будем рады видеть вас с клинике.
Краткий справочник по ревматизму – Venäjän kielinen reuma-aapinen
Краткий справочник по ревматизму
на русском языке
перевод сведений о ревматических заболеваниях сделан со страницы:
Suomen Reumaliitto Ry
http://www.reumaliitto.fi/reuma-aapinen/reumataudit/
1. ФИБРОМИАЛГИЯ, 2. ПАДАГРА, 3. ДЕТСКИЙ РЕВМАТИЗМ, 4. ЛАЙМБОРЕЛЛИОЗ, 5. СИСТЕМНОЕ ЗАБОЛЕВАНИЕ СОЕДИНИТЕЛЬНОЙ ТКАН, 6. ПСОРИАЗ СУСТАВОВ, 7. СУСТАВНОЙ РЕВМАТИЗМ, 8. СУСТАВНОЙ РЕВМАТИЗМ II, 9. ГИПЕРПОДВИЖНОСТЬ СУСТАВОВ, 10. ОСТЕОПОРОЗ, 11. РЕВМАТИЧЕСКАЯ ПОЛИМИАЛГИЯ,12. ПОЛИМИОЗИТ, 13. РЕАКТИВНЫЙ АРТРИТ И СИНДРОМ РЕЙТЕРА , 14. РЕВМАТИЗМ ПОЗВОНОЧНИКА И БОЛЕЗНЬ БЕХТЕРЕВА 15. НАСЛЕДСТВЕННОЕ ЗАБОЛЕВАНИЕ СОЕДИНИТЕЛЬНОЙ ТКАНИ 16. СИНДРОМ ШЕГРИНА 17. СЕРОНЕГАТИВНЫЙ СПОНДИЛОАРТРИТ 18. СИСТЕМНЫЙ LUPUS ERYTEMATOSUS (SLE) 19. СИСТЕМНЫЙ СКЛЕРОЗ (СИСТЕМНАЯ СКЛЕРОДЕРМИЯ) 20. ВАСКУЛИТ
ПСОРИАЗ СУСТАВОВ, 7. СУСТАВНОЙ РЕВМАТИЗМ, 8. СУСТАВНОЙ РЕВМАТИЗМ II, 9. ГИПЕРПОДВИЖНОСТЬ СУСТАВОВ, 10. ОСТЕОПОРОЗ, 11. РЕВМАТИЧЕСКАЯ ПОЛИМИАЛГИЯ,12. ПОЛИМИОЗИТ, 13. РЕАКТИВНЫЙ АРТРИТ И СИНДРОМ РЕЙТЕРА , 14. РЕВМАТИЗМ ПОЗВОНОЧНИКА И БОЛЕЗНЬ БЕХТЕРЕВА 15. НАСЛЕДСТВЕННОЕ ЗАБОЛЕВАНИЕ СОЕДИНИТЕЛЬНОЙ ТКАНИ 16. СИНДРОМ ШЕГРИНА 17. СЕРОНЕГАТИВНЫЙ СПОНДИЛОАРТРИТ 18. СИСТЕМНЫЙ LUPUS ERYTEMATOSUS (SLE) 19. СИСТЕМНЫЙ СКЛЕРОЗ (СИСТЕМНАЯ СКЛЕРОДЕРМИЯ) 20. ВАСКУЛИТ
1. ФИБРОМИАЛГИЯ (МЫШЕЧНЫЙ РЕВМАТИЗМ)
Фибро – значит соединительная ткань, а миалгия – боль в мышцах. Фибромиалгия вызывает боль в мышцах, соединительных и внесуставных мягких тканях. Помимо болей в опорно-двигательном аппарате, пациенты страдают различными нарушениями сна: поверхностный сон, частые пробуждения по ночам, чувство разбитости и физического истощения по утрам. К тому же у них наблюдаются различные типы психических и неврологических симптомов, которые могут быть очень разнообразными.
Чаще заболеванием страдают женщины среднего и пожилого возраста. Согласно оценкам фибромиалгией заболевает от 2 до 5% населения, у детей и молодежи заболевание встречается редко.
Согласно оценкам фибромиалгией заболевает от 2 до 5% населения, у детей и молодежи заболевание встречается редко.
Причины
Причины возникновения фибромиалгии до сих пор не совсем ясны. На возникновение симптомов влияют многие факторы, вследствие которых болезнь развивается в виде различных изменений со стороны центральной нервной системы (ЦНС). У многих пациентов симптомы проявляются вместе с инфекцией, травмой или в других ситуациях, сопровождающихся болью. Иногда местные боли переходят в общую болевую чувствительность. Некоторые пациенты страдают от гиперподвижности суставов, у других к симптомам присоединяются социальные или психические проблемы. Часто у больных фибромиалгией встречаются другие сопутствующие болезни.
Одной из причин возникновения фибромиалгии является долговременный стресс, вызывающий плохое настроение и чувство угнетения. Причиной стресса может быть многократно повторяющийся и продолжительный внешний раздражитель: работа, чувство неудовлетворённости, спешка, движение, шум, человеческие отношения, денежные проблемы или безработица. У больных фибромиалгией подтверждены такие же гормональные изменения, как у людей, страдающих от долговременного стресса. Ещё неизвестно, является ли причиной возникновения фибромиалгии стресс или депрессия и беспокойство, скорее результат, чем причина фибромиалгии.
У больных фибромиалгией подтверждены такие же гормональные изменения, как у людей, страдающих от долговременного стресса. Ещё неизвестно, является ли причиной возникновения фибромиалгии стресс или депрессия и беспокойство, скорее результат, чем причина фибромиалгии.
Другая причина болезни – недостаток сна или его плохое качество. Во время глубокого сна гипофиз вырабатывает гормон роста, который имеет анаболическое действие (укрепляющее ткани). Если происходит нехватка глубокого сна, гормон роста не выделяется. У больных подтверждено уменьшение выделения гормона роста. В то же время, похожие на фибромиалгию симптомы были выявлены в лабораторных условиях, когда у исследуемых людей был просто нарушен нормальный сон.
Стресс, нарушения сна и другие причины, влияющие на нарушения выделения гормонов, могут влиять на ЦНС таким образом, что боли усиливаются. Больные часто испытывают личностное и социальное давление, проявляющееся в виде физических симптомов, часто в виде боли.
Симптомы
Важнейшим симптомом фибромиалгии являются продолжительные боли в разных частях тела, на характер которых влияют различные внешние раздражители. Пациенты описывают боли: щиплющая, жгучая, режущая, ноющая, глубинная, изнуряющая, монотонная. Боль усиливают холод, влага, сквозняки и психические стрессы. В сауне боли уменьшаются, но после сауны вновь усиливаются.
Пациенты описывают боли: щиплющая, жгучая, режущая, ноющая, глубинная, изнуряющая, монотонная. Боль усиливают холод, влага, сквозняки и психические стрессы. В сауне боли уменьшаются, но после сауны вновь усиливаются.
Для больных фибромиалгией также характерны: усталость, утомляемость, слабость, отеки и чувство одеревенения. В добавление к болям опорно-двигательного аппарата, могут возникать головные боли, боли в животе, боли при месячных и при мочеиспускании. Многие пациенты чувствуют опухание суставов, хотя врач не диагностирует это. Больные быстро устают при нагрузке. И почти все пациенты жалуются на не дающий отдыха сон.
Диагностика
Диагностика фибромиалгии основана на жалобах пациента и врачебных клинических исследованиях. Для подтверждения заболевания берут во внимание большую группу других заболеваний, которые также вызывают болевые симптомы. Другие болезни не исключают возможности заболевания фибромиалгией.
В беседе с пациентом врач обращает особое внимание как на характер болей в разных ситуациях, так и на качество сна. При врачебном обследовании отмечают болевую реакцию в известных чувствительных точках на теле. Некоторые участки тела очень болезненны. При фибромиалгии нет изменений в анализах крови.
При врачебном обследовании отмечают болевую реакцию в известных чувствительных точках на теле. Некоторые участки тела очень болезненны. При фибромиалгии нет изменений в анализах крови.
При необходимости проводят дополнительные исследования для исключения других болезней, вызывающих утомляемость и боли, такие как анемия, нарушения функции щитовидной железы, мышечные боли или симптомы, вызванные климаксом. Гиперподвижность суставов также требует обследования.
Часто у больных фибромиалгией имеются сопутствующие болезни, которыми могут быть, например, воспаление кишечника, мочевого пузыря, эндометриоз, головные боли, признаки утомляемости и депрессия. Особенно у пожилых людей фибромиалгия может проявляться одновременно с заболеванием коронарных сосудов, диабетом, повреждением суставов и суставным ревматизмом. Это называется секундарной фибромиалгией.
Лечение
У фибромиалгии нет единого, всем подходящего и приносящего результаты лечения, т.к. причины болезни различны.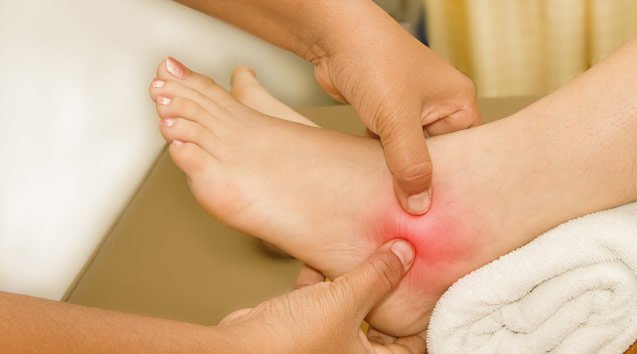 Очень важно собственное мнение пациента о результатах лечения.
Очень важно собственное мнение пациента о результатах лечения.
Планирование, осуществление и наблюдение за результатами лечения – основная предпосылка тесной и доверительной совместной работы пациента и врача. Важно прекратить дальнейшие ненужные дополнительные исследования, которые в худшем случае приводят к напрасным хирургическим вмешательствам. Лечить пациента с фибромиалгией лучше всего способен врач поликлиники, который хорошо знает его проблемы.
Получение знаний о фибромиалгии – основа лечения. По возможности на ранней стадии пациенту следует пройти курс реабилитации, предназначенный для пациентов с фибромиалгией. Обычно удаётся совмещать его с трудовой деятельностью. Хорошие результаты даёт групповое обучение. На курсах помогают уменьшить утомляемость, сопутствующую заболеванию, поддерживают самолечение и тренинг. Избегание стресса и повышение настроения с помощью тёплых ванн, массажа и других способов физиотерапии, а также обсуждение в группах и психологическая поддержка, являются единой лечебной линией.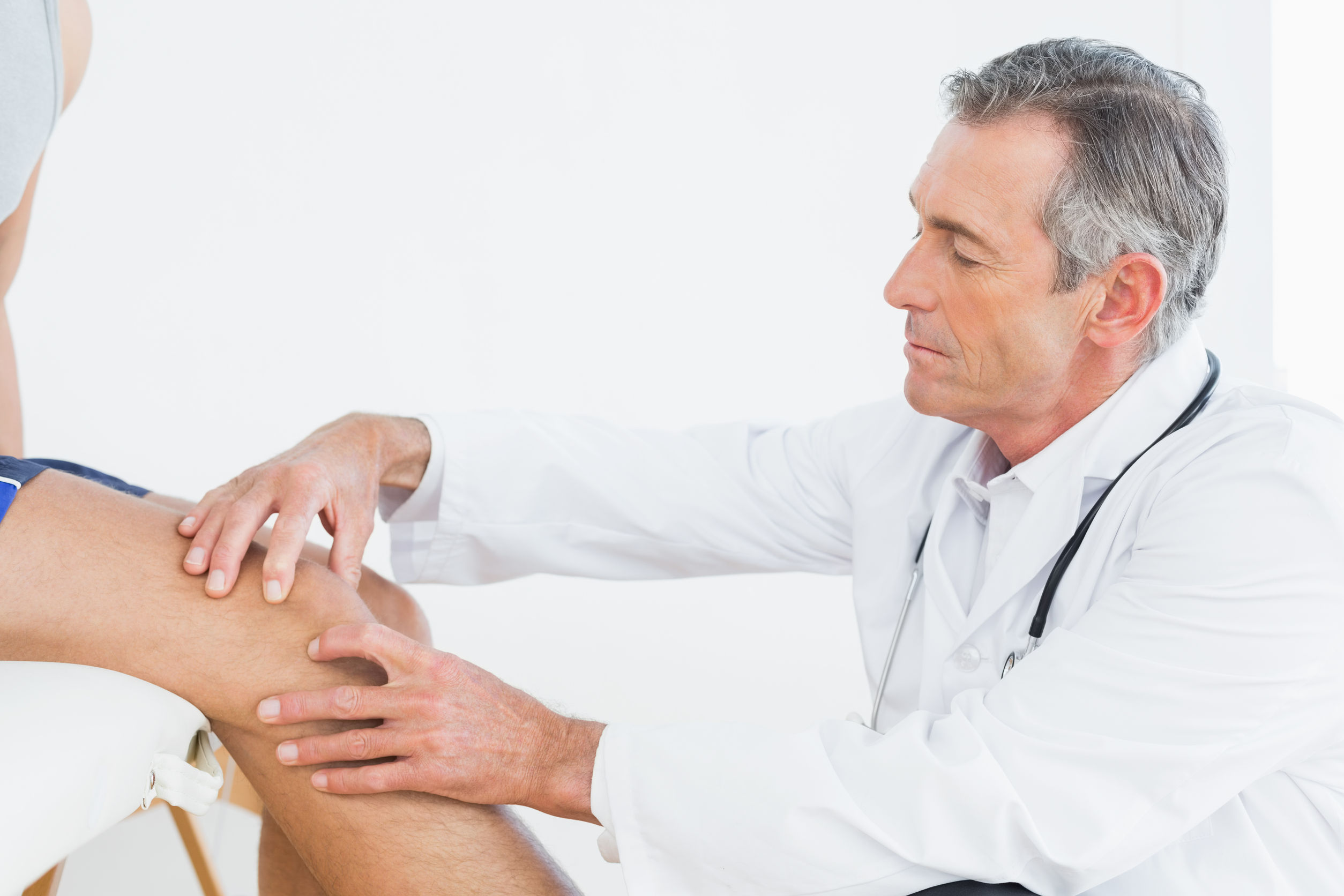 Некоторым подходит закаливание организма (купание в проруби, холодные камеры) и постепенное увеличение физической нагрузки.
Некоторым подходит закаливание организма (купание в проруби, холодные камеры) и постепенное увеличение физической нагрузки.
Физкультуру следует вводить осторожно. Подходящие виды спорта: ходьба, ходьба с палками, аква–аэробика, велосипед, танцы и лыжи. Физическая нагрузка направлена на включение организмом собственных защитных механизмов, облегчающих боль.
Специального лекарства для лечения фибромиалгии ещё нет. В качестве медикаментозного лечения можно попробовать лекарства, улучшающие качество сна и настроения, например, амитриптилин. Лечение следует начинать небольшими дозами для уменьшения побочных эффектов. Польза такого лечения наблюдается лишь спустя несколько недель. От обычных обезболивающих средств эффекта немного, иногда помогает парацетамол. Польза медикаментозного лечения должна превышать его побочные эффекты. Для снятия болей нервного происхождения некоторым пациентам подходят лекарства, влияющие на ЦНС. Если к фибромиалгии присоединяется длительная бессонница, депрессия или другие психические симптомы, больному необходима психиатрическая помощь.
Прогноз
Прогноз благоприятный, хотя улучшающего лечения нет. Симптомы фибромиалгии сохраняются годами и десятилетиями, но повреждения органов или тканей организма не происходит и заболевание вполне совместимо с жизнью. Многие выходят на пенсию раньше срока по другим причинам. В настоящее время чиновники, решающие пенсионные вопросы, не считают фибромиалгию причиной потери трудоспособности и выхода на пенсию.
2. ПАДАГРА (греч. podos – нога, греч. agra – захват, дословно “нога в капкане”)
Падагрой заболевают чаще мужчины среднего возраста. В Финляндии падагрой болеет примерно 30000 человек. Появление заболевания может быть обусловлено изменением жизненных привычек и увеличением потребления алкоголя, небольших доз аспирина и диуретиков.
Падагра – заболевание, обусловленное нарушениями пуринового обмена, приводящего к повышению уровня мочевой кислоты (уратов) в крови и отложению их в тканях, в суставных хрящах, эпифизах костей, околосуставных тканях, почках и других органах. Увеличение показателей мочевой кислоты (гиперурекемия) может вызывать почечную недостаточность.
Увеличение показателей мочевой кислоты (гиперурекемия) может вызывать почечную недостаточность.
На фоне падагры могут возникать нарушения деятельности энзимов, передающиеся по наследству. Причиной болезни могут быть нарушения питания, переедание, употребление алкоголя, особенно пива, ожирение, сахарный диабет, высокие показатели жиров крови и артериальная гипертония. Падагра также может развиваться как побочное заболевание при приёме диуретиков и аспирина. Иногда падагра проявляется вместе с почечной недостаточностью или заболеваниями крови.
Симптомы
Первым симптомом падагры является острое воспаление в суставе большого пальца ноги. Позже воспаляются другие суставы – колени, шейный отдел позвоночника и суставы пальцев рук. Падагра вызывает постоянные суставные изменения и кристаллизацию мочевой кислоты в мягких тканях (тофусы), к ним могут присоединяться заболевания почек. В настоящее время падагра очень редко приводит к инвалидности.
Симптомы проявляются чаще при нагрузке на воспаленный сустав или при приёме алкоголя и пуриносодержащей пищи. Сустав становится горячим, красным и очень болезненным. Картина болезни не всегда типичная. В течение недели воспаление проходит само по себе, но при лечении – быстрее.
Сустав становится горячим, красным и очень болезненным. Картина болезни не всегда типичная. В течение недели воспаление проходит само по себе, но при лечении – быстрее.
Диагностика
При диагностике падагры врач выявляет типичные симптомы и изменения питания пациента. Диагноз подтверждается на основе исследования суставной жидкости, в которой под микроскопом видны кристаллы уратов. У больных падагрой показатели мочевой кислоты обычно высокие. С другой стороны, они могут быть высокими и у здоровых людей. Низкие показатели также не исключают возможности заболевания падагрой. При исследованиях важно проверить работу почек, чтобы исключить нарушение их деятельности.
Лечение
В качестве лечения острого приступа падагры используют холод, обезболивающие и противовоспалительные лекарства, покой. Интенсивное лечение при остром приступе падагры – внутрисуставное введение кортизона.
Важнейшим элементом лечения является сбалансированность приёма лекарств, образа жизни и особенно питания пациента. При планировании лечения также необходима консультация врача–диетолога. При необходимости правильным питанием можно поддержать умеренное похудание.
При планировании лечения также необходима консультация врача–диетолога. При необходимости правильным питанием можно поддержать умеренное похудание.
Диету следует соблюдать уже после первого приступа падагры. Диета запрещает продукты питания, из-за которых образуется мочевая кислота и с её помощью можно значительно снизить приём основных лекарств.
Но иногда одной диеты недостаточно для лечения. Тогда после третьего приступа падагры начинают медикаментозное лечение, которое снижает синтез мочевой кислоты в крови. В таких случаях эффективен аллопуринол. Лечение аллопуринолом можно начинать только после подтверждения диагноза падагры. Его побочным эффектом могут быть нарушения работы печени и изменения картины крови, поэтому лечение проводится под контролем анализов крови. Если в течение года на фоне лечения не было приступов, можно прекращать приём препарата.
Прогноз
При грамотном лечении прогноз при падагре хороший, но если по каким-то причинам нельзя использовать аллопуринол могут возникнуть проблемы. Причиной неудачи лечения также может быть несоблюдение диеты.
Причиной неудачи лечения также может быть несоблюдение диеты.
Диета
Больным падагрой необходимо иметь список различных продуктов питания, содержащих пурин. Его можно найти в аптеках и в интернете. Ниже кратко о важнейших продуктах питания.
Полностью запрещены продукты, содержащие довольно много пурина:
рыба
мясо
горох, бобы, соя, грибы, спаржа
Другие вредные вещества:
все алкогольные напитки (препятствуют выведению мочевой кислоты), особенно пиво
аспириносодержащие жаропонижающие лекарства
Разрешённые продукты питания, содержащие небольшое количество пурина:
зерновые
молочные продукты
яйца, жиры, сахар
фрукты, почти все овощи, картофель
кофе, чай, какао, приправы
икра осетровых рыб
3. ДЕТСКИЙ РЕВМАТИЗМ
Детским ревматизмом называют воспаление суставов, возникающее по неизвестным причинам у детей до 16-летнего возраста, и которое длиться больше шести недель. Определение болезни условное, т. к. причины её возникновения неизвестны, такие же симптомы болезни могут возникать и после 16 лет. Заболевшие в детстве позднее сохраняют первоначальный диагноз.
к. причины её возникновения неизвестны, такие же симптомы болезни могут возникать и после 16 лет. Заболевшие в детстве позднее сохраняют первоначальный диагноз.
Детский ревматизм в настоящее время делится на семь подтипов. Для всех видов используют название детский ревматизм или ювенальный идиопатический артрит. Ежегодно в Финляндии заболевает 100-150 детей, половина из которых – до 5 лет.
Причины
Причины возникновения неизвестны. Возможно, их несколько, а наследственные факторы увеличивают риск заболевания какой-либо формой ревматизма. Детский ревматизм напрямую не передаётся по наследству, и не ведёт себя так, как инфекционное заболевание. К детскому ревматизму относят детские болезни (олигоартрит) или формы, похожие на заболевания взрослых (суставной ревматизм, суставной псориаз, ревматизм позвоночника).
Симптомы
Обычно первым симптомом детского ревматизма является утренняя негибкость суставов, которую сразу замечают родители. Негибкость может проявляться либо во всех, либо только в больных суставах. Из-за болей дети хромают или оберегают суставы. Также у них могут быть проблемы со сном. Однако маленькие дети не всегда могут описать боль словами. Часто боль проявляется скверным настроением и обереганием больного сустава. Иногда колено или другой сустав так сильно опухает, что это легко заметить. Жар и слабое кожное воспаление на теле являются начальными опознавательными симптомами детского ревматизма.
Из-за болей дети хромают или оберегают суставы. Также у них могут быть проблемы со сном. Однако маленькие дети не всегда могут описать боль словами. Часто боль проявляется скверным настроением и обереганием больного сустава. Иногда колено или другой сустав так сильно опухает, что это легко заметить. Жар и слабое кожное воспаление на теле являются начальными опознавательными симптомами детского ревматизма.
Течение болезни
Сложность детского ревматизма в его переменчивости. Болезнь затягивается и разъедает хрящи суставов, кости и суставные связки. Вследствие этого суставы опухают, и их работа ограничена. В настоящее время полное окостенение суставов не встречается. Воспаление глаз могут протекать незаметно, вплоть до полной потери зрения.
У больных детским ревматизмом могут проявляться также задержки развития. Рост может замедлиться вследствие тяжёлого протекания болезни или лечения кортизоном в больших дозах. В опухшем суставе начинается избыточный рост костей, например, в нижней челюсти, ногах, голеностопах, запястьях и пальцах. Особенно в коленях это может проявляться несимметричной длиной конечности или её неправильным положением. При отсутствии лечения детский ревматизм может вызвать воспаления сердца и заболевания почек, угрожающие жизни.
Особенно в коленях это может проявляться несимметричной длиной конечности или её неправильным положением. При отсутствии лечения детский ревматизм может вызвать воспаления сердца и заболевания почек, угрожающие жизни.
Диагностика
Основной признак детского ревматизма – опухание одного или нескольких суставов, длящееся свыше шести недель. Ребёнок чувствует себя уставшим, плачет, у него может быть кожная сыпь и температура. Показатели воспаления в крови и CRP могут повышаться. При постановке диагноза также исследуют ревматический фактор и наличие антител в крови. Если анализ крови на антитела положительный, то с большой вероятностью речь идёт уже о детском ревматизме или системном заболевании соединительной ткани. Так как наследственность является важным фактором, необходимо выяснить у родителей, были ли в роду заболевания суставов или псориаз.
Лечение
Детский ревматизм диагностируется и наблюдается в университетских больницах и ревматологической больнице в г.Хейнола врачом–специалистом. Лечение и реабилитация больных проводятся в детском отделении ревматологической больницы.
Лечение и реабилитация больных проводятся в детском отделении ревматологической больницы.
Цель лечения – уменьшение симптомов и нормализация показателей воспаления в крови (СОЭ, CRP), которые достигаются путём подбора индивидуального медикаментозного лечения и лечебной физкультурой в повседневной жизни. В сложных случаях требуется более серьезное лечение.
Обычно в лечении детского ревматизма используют комплексный подход. Благодаря применению сильных лекарственных средств, результаты наступают быстрее, и время лечения можно сократить.
Детский ревматизм лечат теми же лекарствами, что и взрослый. При длительном лечении используют метотрексат – лекарственное вещество, влияющее на рост клеток. В настоящее время детский ревматизм можно лечить биологическими ТНФ – альфа-лекарствами. Поддерживающая терапия – препараты кортизона.
Лечение детского ревматизма направлено на обеспечение нормального роста ребёнка. Правильному положению конечностей можно помочь наложением лангет и шин. У маленьких пациентов наблюдают за ростом нижней челюсти и зубов и регулярно обследуют глаза. Физиотерапевт разрабатывает индивидуальные программы по поддержанию подвижности суставов и укреплениию мышц. В программу реабилитации входит обеспечение условий для получения ребёнком начального образования.
У маленьких пациентов наблюдают за ростом нижней челюсти и зубов и регулярно обследуют глаза. Физиотерапевт разрабатывает индивидуальные программы по поддержанию подвижности суставов и укреплениию мышц. В программу реабилитации входит обеспечение условий для получения ребёнком начального образования.
Прогноз
Современные методы лечения значительно улучшают прогноз детского ревматизма. Пожизненная инвалидность и преждевременная смертность редки. Амилоидоз (нарушение белкового обмена организма) больше не встречается. Большая часть больных способна с помощью лечения вести нормальную трудовую жизнь.
Классификация детского ревматизма
Обычный детский ревматизм
Ø жар, кожное воспаление, воспаление лимфатических узлов, симптомы внутренних болезней
Олигоартрит (воспаление редких суставов)
Ø от 1 до 4-х больных суставов
Серонегативный полиартрит
Ø в крови нет ревматического фактора, больных суставов 5 или больше
Суставной ревматизм взрослого типа
Ø «серопозитивный полиартрит»
Ø в крови присутствует ревматический фактор, больных суставов 5 или больше
Суставный псориаз
Ø кожный псориаз и воспаление суставов
Ø выражены псориатические изменения ногтей без кожных симптомов, сосискообразное воспаление пальцев рук и ног, псориаз у ближайших родственников
Ревматизм позвоночника
Ø «к энтеситу присоединяющийся артрит»
Ø воспаление суставов и энтесит (поражение связочного аппарата). Если из этих симптомов представлен только один, то должно быть также ещё два из нижеследующих признаков: боли в области крестца и поясницы, позитивный антиген HLA-B27, ревматизм позвоночника у кого-нибудь из близких родственников, воспаление глаз, мальчик старше 8 лет.
Если из этих симптомов представлен только один, то должно быть также ещё два из нижеследующих признаков: боли в области крестца и поясницы, позитивный антиген HLA-B27, ревматизм позвоночника у кого-нибудь из близких родственников, воспаление глаз, мальчик старше 8 лет.
Другие формы заболевания
Ø детский ревматизм, который не входит в другие групп
4. ЛАЙМБОРЕЛЛИОЗ (болезнь Лайма или клещево́й боррелио́з)
Болезнь Лайма – инфекционное заболевание, передающаяся через укус клеща. Возбудитель Borrelia burgdorferi бактерия, входящая в класс спирохет. У болезни Лайма нет никакой связи с детским ревматизмом или ревматическими болезнями.
В Финляндии природные очаги болезни Лайма находятся главным образом на островах и на побережьях, хотя клещи также живут по всей стране, включая Лапландию. Но далеко не все клещи являются переносчиками Borrelia-бактерии. В среднем, укус только одного клеща из 50-100 случаев вызывает болезнь. Ежегодно в Финляндии заболевает от укусов клещей примерно 3000 человек, а 10-20% из них – болезнью Лайма. Заболевание может проявляться быстро проходящим кожным воспалением.
Профилактика
Болезнь Лайма можно предотвратить, если избегать укусов клещей. Клещи селятся во влажных местах, в которых часто играют дети, поэтому их кожу надо осматривать по вечерам. Это касается и взрослых, живущих в природных очагах. Клещи удаляются из кожи, например, клещевым пинцетом, приобретённым в аптеке. Лучший способ удаления – захватить клеща по возможности близко к коже и аккуратно, круговыми движениями тащить наружу.
Симптомы
Большая часть укусов клещей бессимптомна. Если человека укусил клещ, его необходимо быстро удалить из кожи, т.к. он может быть переносчиком Borrelia-бактерии. В этом случае вокруг укуса через несколько дней появляется покраснение кожи, которое распространяется по кругу от места укуса (кольцевидная эритема). Попавшие в организм бактерии могут вызвать заболевание, похожее на простуду, к которому присоединяются жар, усталость и боли в мышцах. Эта начальная стадия болезни Лайма, для лечения которой используют антибиотики.
Течение заболевания
При отсутствии лечения заболевание может проявиться в разных частях тела спустя месяцы или даже годы после заражения. Это могут быть симптомы поражения опорно-двигательного аппарата (мышечные боли и тугоподвижность), отёк одного или нескольких суставов, в тяжёлых случаях – симптомы поражения ЦНС: лицевой паралич и паралич различных нервов, менингит, неврологические болевые симптомы. Длительные мышечные боли напоминают сложную фибромиалгию. При заболевании, вызванном Borrelia-бактерией, можно наблюдать хроническое воспаление кожи, глаз и сердечной мышцы.
Диагностика
Начальная фаза болезни Лайма подтверждается воспалением кожи вокруг места укуса клеща, которое не проявляется на более поздних стадиях. Единственным симптомом может быть, например, опухание коленных суставов. На этой стадии врач пытается исключить другие болезни и подтвердить бореллиоз с помощью анализов крови. Изучение результатов лабораторных исследований иногда требует экспертизы в инфекционном отделении районной больницы. В диагностике очень помогают сведения о предыдущих укусах клещей, например, месячной давности.
Лечение
Простой укус клеща не требует никакого лечения. Если вокруг укуса распространяется воспаление, следует немедленно обратиться к врачу. После явного укуса для лечения бореллиозного кожного воспаления назначается приём антибиотиков в течение двух недель. Инфекция поддается лечению хорошо и поздние симптомы не появляются. Если начальная фаза остается без лечения, и пациент заболевает настоящей болезнью Лайма, тогда требуется длительное и изнурительное лечение антибиотиками, которое чаще всего осуществляется в больничных условиях.
Прогноз
Как правило, от болезни Лайма пациенты излечиваются. При этом заболевании воспаление суставов доброкачественное и не приводит к их разрушению, но боли могут длиться долго. У маленьких детей болезнь протекает тяжелее. Годами длящиеся симптомы воспаления ЦНС встречаются редко. Они могут напоминать симптомы фибромиалгии.
5. СИСТЕМНОЕ ЗАБОЛЕВАНИЕ СОЕДИНИТЕЛЬНОЙ ТКАНИ
У больных системным заболеванием соединительной ткани наблюдаются симптомы многих ревматических заболеваний. Они могут напоминать системный склероз, аутоиммунное заболевание или полимиозит и воспаления суставов. Многие заболевания могут начинаться с симптомов, похожих на системное заболевание соединительной ткани, которые позднее необходимо уточнить. Большинство пациентов – женщины старше 40 лет.
Причины
Причины неизвестны, но на возникновение болезни влияет наследственность.
Симптомы
Обычно болезнь начинается с общих симптомов, таких как усталость, жар, боли в мышцах и суставах. Почти у всех пациентов выражен симптом Рейно (побледнение пальцев рук). Руки могут отекать так, что пальцы приобретают форму сосисок. Кожа рук уплотняется и позднее атрофируется. У пациента могут быть кожные воспаления и отёки в суставах, похожие на суставной ревматизм.
Течение болезни
Болезнь обычно или исчезает или переходит в какое-нибудь явно выраженное заболевание – суставной ревматизм, системный склероз, иммунное заболевание или полимиозит. Заболевание вызывает изменения во внутренних органах, таких как лёгкие, сердце и почки.
Диагностика
Диагностика проводится на основании анамнеза пациента и анализов крови.
Лечение
Лечение назначается индивидуально согласно симптомам пациента. В качестве лечения используются препараты кортизона и противоревматические препараты метотрексат, гидроксиклорокин. Если у пациента наблюдается побледнение пальцев, рекомендуются сосудосуживающие препараты, например, нифедепин, но лучше всего руки держать в тепле.
Прогноз
Симптомы проявления болезни могут длиться годами. Прогноз зависит от направления развития болезни. Если заболевание не затрагивает внутренние органы, прогноз благоприятный.
6. ПСОРИАЗ СУСТАВОВ (псориатический артрит)
Псориаз (чешуйчатый лишай) – хронический дерматоз, характеризующийся шелушащимися высыпаниями на коже. Псориазом болеет примерно 2% финского населения. Из них лишь у 10% наблюдается воспаление суставов. У половины, страдающих сложной формой кожного псориаза, имеется также псориаз суставов. Встречается как у женщин, так и у мужчин. Иногда картина заболевания схожа с псориазом суставов и диагностируется у пациентов, у которых нет кожного воспаления. Болезнь передаётся по наследству.
Причины
Причины возникновения псориаза неизвестны, и не исследовано, почему у больных кожными заболеваниями часто проявляются суставные симптомы. При псориазе нарушается регуляция иммунологических защитных сил организма, и появляются кожные воспаления, например, после инфекции, при повреждениях кожи или после ожогов.
Псориаз – наследственное заболевание. Если оба родителя больны псориазом, риск развития заболевания у ребёнка около 50%. Если только один – риск развития заболевания снижается до 20%. Псориаз суставов встречается намного реже.
Симптомы
Выделяют 4 различных формы псориаза суставов. Наиболее часто встречаемая форма – воспаление нескольких суставов с симптомами заострения первых фаланг пальцев конечностей, которые могут проявляться и самостоятельно. Другая форма заболевания проявляется реже, как правило, это воспаление большого сустава. Это может быть только воспаление одного колена без других суставных симптомов. Заболевание, напоминающее ревматизм позвоночника, встречается редко.
При суставном псориазе опухают пятка или ахилессово сухожилие, иногда палец руки или ноги опухает в виде сосиски (дактилит, сосискообразный палец). Симптомы заострения фаланговых суставов пальцев проявляются совместно с псориатическим изменением ногтей.
Течение болезни
У больного псориазом заболевание суставов развивается с течением времени. Часто кожный псориаз подтверждается лишь в том случае, если человек обращается к врачу из-за суставных симптомов или изменения ногтей. Обычно суставные симптомы проявляются в 30-50 лет, хотя кожное воспаление в данном случае уже длилось много лет. Суставной псориаз бывает и у детей, но довольно редко.
Диагностика
Псориаз суставов можно заподозрить, если у пациента обнаружены кожный псориаз и воспаление одного или нескольких суставов. Кожное воспаление может быть довольно обширным или ограничиваться только ногтями. Иногда проявляется на коже головы в виде шелушащихся пятен.
При псориазе суставов в анализах крови нет повышенных показателей воспаления (СОЭ, CRP) и ревматического фактора, как при суставном ревматизме.
На рентгене в суставах отмечены такие же эрозивные изменения, как и при суставном ревматизме. У больных заостренные фаланги суставов пальцев разъедаются. Мутилирующий, обезображивающий артрит, обусловленный разрушением костной ткани фаланг пальцев, встречается довольно редко.
Лечение
Своевременное лечение кожных проявлений заболевания и солнечный свет облегчают также и суставные симптомы. В качестве начального лечения подходит укрепление физического состояния суставов и мышц. Для получения дополнительной помощи можно обратиться в отделение реабилитации больницы.
Для облегчения болевых симптомов применяют парацетамол или противовоспалительные и болеутоляющие препараты. Если воспаление суставов затягивается или на рентгене выявлены изменения суставов, в качестве лечения используются те же лекарства, что и при начальном лечении суставного ревматизма. Метотрексат эффективен при кожных воспалениях, и для лечения суставного псориаза он подходит лучше, чем для лечения суставного ревматизма. Подобное лекарство нового поколения – лефлуномид. При лёгком суставном псориазе, для устранения суставных симптомов, следует сначала попробовать сульфасалицилаты. Циклоспорин подходит для лечения, как сложных кожных воспалений, так и для лечения воспаления суставов. Инъекции кортизона используют для лечения опухших суставов. При мутилирующем, обезображивающем артрите делают операции артропластику или эндопротезирование.
Сложный суставной и кожный псориаз также можно лечить биологическими ревматическими лекарствами. В настоящее время в Финляндии используют ингибиторы (блокаторы) ФНО α: инфликсимаб, адалимумаб, этанерсепт. Они быстро снимают воспаление. Адалимумаб и этанерсепт пациент может колоть себе сам. Инфликсимаб вводится пациенту внутривенно–капельно в стационаре.
Прогноз
В среднем, псориаз суставов более лёгкое заболевание, чем ревматизм суставов. Долговременный прогноз чаще всего очень хороший. Лечение сложных, вызывающих изменения в суставах заболеваний, следует проводить как можно быстрее. Лечебная терапия в начальной стадии заболевания более эффективна. Без лечения псориаз суставов может привести к инвалидности, разрушению суставов или тугоподвижности позвоночника.
7. СУСТАВНОЙ РЕВМАТИЗМ
Суставной ревматизм (ревматоидный артрит, arthritis rheumatoides) – обычное воспалительное заболевание суставов. Ежегодно им заболевает 1700 финнов, обычно женщины 60-70 лет, реже молодые мужчины. В Финляндии больных суставным ревматизмом насчитывается примерно 35000 человек.
Причины
Причины возникновения суставного ревматизма неизвестны, но он входит в, так называемые, аутоиммунные заболевания, при которых иммунологическая защита организма направлена против своих же тканей. Суставной ревматизм не является наследственной болезнью, а восприимчивость к ней передаётся по наследству слабо. Курение, послеродовый период, всевозможные инфекции, психические факторы и травмы суставов способствуют возникновению суставного ревматизма. Явных связей между питанием и возникновением болезни не замечено, но при лечении следует обращать внимание на здоровое питание.
Сначала изменения в организме могут начинаться не в суставах, а в других местах. При воспалении суставная оболочка уплотняется, в ней вырастают новые кровеносные сосуды, в тканях циркулируют воспалительные клетки. Активные воспалительные клетки выделяют в окружающую среду иммунные комплексы (интерлейкины, простагландины, Tnf-alpha), которые вызывают в организме воспаление: усталость, жар, повышенные показатели крови и CRP.
Воспалённая ткань растёт и расширяется по поверхности суставных хрящей и костей. Она постепенно разъедает здоровые хрящи, кости и суставные связки. В связи с этим структура сустава разрушается, и его работа нарушается.
Симптомы
Суставной ревматизм начинается с небольшой боли в суставе, которая проявляется по утрам в виде болезненности и негибкости пальцев рук или подушечек ног. Видимый симптом – отёк сустава, возникает при увеличении количества суставной жидкости и утолщении суставной оболочки. При сильном воспалении сустав краснеет и становится горячим. Отёк начинается чаще всего в пальцах рук и запястьях. Суставной ревматизм обычно симметричное заболевание суставов пальцев ног и рук, но оно может распространяться на все суставы конечностей, а также на челюстные суставы и шейный отдел позвоночника. Не проявляется обычно в первых фалангах пальцев и пояснице. В начальной стадии болезнь вызывает ухудшение общего состояния, чувство недомогания, усталость и негибкость суставов по утрам.
Течение болезни
Если сопротивляемость организма побеждает болезнь, симптомы суставного ревматизма исчезают совсем или не проявляются длительное время. Чаще всего суставной ревматизм – это десятилетиями длящееся заболевание. Разъедание хрящей начинается уже через несколько месяцев с начала заболевания. С годами эрозии расширяются и захватывают большее количество суставов.
Сильнее всего пациенты страдают при повреждении крупных суставов конечностей (тазобедренного, колена, плечевого сустава) и шейного отдела позвоночника. Движение суставов затрудняется, но пациенты гораздо больше страдают от болей. Боль проявляется повышенной чувствительностью суставов, однако, в начальной стадии она не очень значительная.
При продолжительном суставном ревматизме симптомы проявляются также в других органах. Длительное воспаление высушивает ткани: кожа становится тоньше, мышцы отмирают, кости ломаются, и гемоглобин крови снижается. Сухость слизистых оболочек глаз, рта и половых органов происходит от синдрома Шенгрена. От трения в локтях, пальцах рук и ног могут вырастать ревматические шишки. Побледнение пальцев или симптом Рейно является сигналом заболевания сосудов. В лёгких развивается плеврит, ревматические узлы и иногда происходят серьёзные лёгочные изменения. Амилоидоз (нарушение белкового обмена) возникает, как следствие длительного активного воспаления, но поражение почек, вызываемое им, в настоящее время встречается редко.
Диагностика
В начале заболевания суставной ревматизм сложно диагностировать. При подозрении на суставной ревматизм, пациент направляется к врачу – специалисту. Симптомами заболевания являются явные отёки суставов, особенно пальцев и запястьев, чувствительность подушечек стопы, в крови повышенные показатели воспаления (СОЭ, CRP) и ревматический фактор. Суставной ревматизм оценивается по семи критериям. При наличии четырёх критериев из семи, пациенту ставится диагноз суставной ревматизм, и активное лечение следует начинать как можно раньше.
Симптомы иммунологических нарушений подтверждает находящийся в крови ревматический фактор, а иногда и антитела. Ревматический фактор выявлен не у всех больных суставным ревматизмом. Он также может быть найден у больных другими заболеваниями или у совершенно здоровых людей. Следовательно, диагноз суставного ревматизма радикально не зависит от наличия ревматического фактора.
Классификация суставного ревматизма:
утренняя негибкость суставов, по меньшей мере, в течение часа
опухание, по меньшей мере, трёх суставов
отёк сустава руки
симметричный отёк сустава
ревматические шишки
ревматический фактор в крови
видимые на рентгене повреждения в суставах
Лечение
Лечение суставного ревматизма должно быть многосторонним. Больным хроническими заболеваниями важно больше знать о болезни и возможностях её лечения.
Течение суставного ревматизма не позволяет влиять на него иными средствами, кроме как лекарствами. Иногда для предотвращения инвалидности требуется операции и физиотерапия. Эффективное медикаментозное лечение особенно значимо на начальной стадии, и когда разрушение суставов прогрессирует.
На начальной стадии в лечение входят, прежде всего, препараты, замедляющее течение болезни. В комплексном лечении суставного ревматизма используют метотрексат, сульфасалицилат, гидроксиклорокин, препараты золота, лефлуномид и циклоспорин, можно попробовать биологические лекарства. Несмотря на побочные эффекты, приносимая ими польза намного больше, чем вред. Лечение, начатое на ранней стадии, даёт большей эффект.
Большинству пациентов требуется болеутоляющие препараты (парацетамол, противовоспалительные лекарства). Они не тормозят развитие болезни, но хорошее обезболивание улучшает качество жизни. Препараты кортизона используют в качестве поддерживающей терапии для уменьшения болей, а также для поддержания работы суставов. Инъекции кортизона непосредственно в сустав временно снимают отёк и значительно улучшают подвижность. У лечащего врача должны быть наготове необходимые пациенту шприцы с кортизоном.
Операционным лечением можно убрать из сустава или из сухожилия воспалённые ткани, не восприимчивые к лекарствам, а также исправить уже повреждённый сустав. Часто с помощью искусственного сустава можно предотвратить развитие инвалидности.
Физиотерапией лечат боли и сохраняют двигательную активность суставов с помощью специальных упражнений. В активной фазе нужно поддерживать подвижность суставов и физическое состояние мышц.
Специальный врач обучает щадящим двигательным навыкам. Различными шинами пробуют уменьшить боли в суставах и предотвратить их неправильное положение.
Реабилитация поддерживает трудовую и двигательную активность. На курсах реабилитации, сразу после выявления болезни, пациенты получают информацию о заболевании и его влиянии на повседневную жизнь. Следует уделить достаточно внимания профессиональной реабилитации работоспособного населения и молодёжи. KELA организует реабилитацию в особо тяжёлых случаях.
Прогноз
На начальной стадии суставного ревматизма делать прогноз довольно сложно. Поэтому даже к слабовыраженным симптомам суставного ревматизма нужно относиться серьёзно. В настоящее время большая часть больных живёт нормальной жизнью, заводит семью и сохраняет работоспособность. Хотя улучшающее лечение есть, суставной ревматизм прогрессирует десятилетиями и разрушает суставы, но угрозы полной потери двигательной активности нет.
8. СУСТАВНОЙ РЕВМАТИЗМ II
Артроз или остеоартрит распространённое заболевание суставов. Оно связано с увеличением среднего возраста населения. Почти у каждого пенсионера обнаружен остеоартрит, но только части из них он наносит значительный вред здоровью. Из-за неспособности пожилых людей самостоятельно передвигаться, общество несёт значительные расходы. Для сохранения двигательной способности пожилых людей, в Финляндии ежегодно делаются тысячи операций по замене тазобедренных и коленных суставов.
Чаще артроз проявляется в межпальцевых суставах стопы, первом плюснефаланговом суставе кисти, в суставах позвоночника, но наибольший вред здоровью приносит артроз тазобедренных и коленных суставов.
Причины
Возникновению артроза больших суставов способствуют пожилой возраст, тяжёлая работа, спорт с нагрузкой на суставы, ожирение, травмы и воспаления суставов, наследственность. Большая проблема – увеличение веса, которая вызывает и всегда осложняет большую часть коленных артрозов. Артроз пальцев стопы и кисти является, по большей части, наследственным заболеванием.
Симптомы
На начальной стадии артроза важнейшим симптомом является боль, которая усиливается при начале движения после отдыха (стартовая боль). Первичная боль возникает при спуске по лестнице вниз, в дальнейшем к ней присоединяется и боль при подъёме вверх. При развитии болезни уменьшается амплитуда движения сустава. Колени разворачиваются в стороны, и появляется кривоногость. В пальцах, на месте суставов, разрастаются костные шишки. Неровные хрящевые поверхности суставов хрустят при движении.
Артроз ухудшается постепенно, с течением лет. Проблемы зависят от поражённого сустава. Артроз позвоночника приводит к образованию костных шпор и сдавливанию выходящих из спинного мозга нервов, вследствие чего спинная боль переходит в ноги (ишиас). Артроз тазобедренных и коленных суставов осложняет движения и может вызывать сильные боли.
Течение болезни
В начале возникновения артроза гладкий хрящ, покрывающий поверхность сустава, начинает разлагаться. На это организм реагирует разрастанием костной ткани хряща. Суставы становятся твёрдыми и соприкасаются друг с другом, объём их движения уменьшается. Обычно сустав принимает вынужденное положение. Постепенно внутренняя поверхность, покрывающая суставную оболочку повреждённого сустава, раздражается и воспаляется. В суставе появляется жидкость, и он может покраснеть. Сустав воспаляется, и артроз прогрессирует.
Диагностика
Врач ставит диагноз артроза на основании симптомов и рентгена. Тем не менее, множественный артроз может ошибочно лечиться, как подагра или суставной ревматизм. Анализ крови не диагностирует артроза.
Лечение
Артроз нельзя вылечить. В качестве обезболивания применяют, в первую очередь, парацетамол и при необходимости противовоспалительные лекарства. Некоторым помогает глюкозамин. Противоревматические гелиевые мази, содержащие противовоспалительные лекарства, помогают при артрозе пальцев рук. В раздражённые и отёчные суставы врач может вводить препараты кортизона. Артроз коленей можно лечить инъекциями гиалуроната. Сложные и болезненные артрозы тазобедренных и коленных суставов лечат оперативным путём.
Следует предотвращать слишком большую нагрузку на больные суставы. Палочка или роллатор и стулья на высоких ножках облегчают повседневную жизнь. Также следует прекратить перенос тяжестей.
Контроль веса – важная часть лечения, т.к. лишний вес, в первую очередь, нагружает суставы. Работоспособность суставов поддерживается движением, а состояние мышц – регулярной лечебной физкультурой. Для выпрямления тазобедренных и коленных суставов нужно упражняться. Для выпрямления коленей можно упражняться сидя на стуле. Если чувствуется боль, выпрямительные движения можно делать лёжа на спине, подушка под коленями. Холодный компресс в острой фазе успокаивает воспалённые и болезненные суставы. В спокойной фазе заболевания согревание суставов приносит чувство облегчения. При лечении артроза пальцев рук регулярные упражнения сохраняют их подвижность.
Прогноз
Большая часть пациентов хорошо справляется со своей болезнью. Мучительнее протекают болезни, начинающиеся в молодом возрасте и в нескольких суставах одновременно. Артроз вызывает ухудшение нормальной жизни. Увеличение избыточного веса населения – причина возникновения артроза в будущем. Операцией по замене суставов можно избежать возникновения инвалидности у пациента.
9. ГИПЕРПОДВИЖНОСТЬ СУСТАВОВ
Гиперподвижность суставов – это совокупность симптомов, при которых у суставов аномально широкая амплитуда движения. Гиперподвижность суставов особенно выражена у детей и молодых женщин. У пожилых людей встречается редко. Для некоторых профессий (музыкант, акробат) выгодна широкая амплитуда движения суставов, но она может причинять вред суставам.
Причины
Ослабление или натяжение суставных связок у людей различны. Вероятно, в строении связующего белка, коллагена, соединительной ткани есть отличия. Часто гиперподвижность суставов – наследственная. Её трудно отличить от синдрома Элерса-Данлоса (гиперэластичность кожи).
Симптомы
Гиперподвижность суставов не обязательно вызывает вредные последствия. Частым симптомом является боль, которая локализуется в суставах (тазобедренный, колено, плечо, запястье) или спине. Обычные болевые состояния легко трактуют, как фибромиалгию, одной из причин которой может быть гиперподвижность какого-либо сустава. В сложных формах заболевания суставы могут легко выворачиваться. К совокупности симптомов могут присоединиться также грыжа, варикозное расширение вен, нарушение венозного кровообращения, опущение матки и проблемы мочеиспускания. Гиперподвижность может привести к артрозу.
Диагностика
Гиперподвижность суставов определяется по шкале Бейгтона. Если у человека имеются пять критериев из одиннадцати, суставы считаются гиперподвижными.
Шкала Бейгтона
пассивное тыльное сгибание мизинца руки более 90° (левая и правая рука)
пассивное приведение большого пальца руки к сгибательной поверхности предплечья (левая и правая рука)
переразгибание локтевых суставов более 10° (левая и правая рука)
переразгибание коленей более 10°(левая и правая нога)
наклон вперед, не сгибая коленей, с касанием пола ладонями
Лечение
Пациент должен знать о происхождении симптомов. Полного лечения нет, но симптомы можно облегчить с помощью лечебной физкультуры для суставов и мышц. Следует прекратить виды деятельности, увеличивающие риски и приводящие к широкой амплитуде движения суставов и вывихам. Обычные обезболивающие препараты уменьшают боли. Гиперподвижность суставов следует учитывать при выборе профессии.
Прогноз
С возрастом амплитуда движения суставов уменьшается. Это улучшает долговременный прогноз.
10. ОСТЕОПОРОЗ
Остеопороз — прогрессирующее уменьшение плотности костей, приводящее к снижению их прочности и увеличению вероятности перелома. После 30 лет плотность костей начинает медленно уменьшаться. У пожилых людей увеличивается риск переломов костей в результате падения. В Финляндии более 400000 людей страдают остеопорозом, из них большая часть женщины старше 50 лет.
Причины
Возрастное уменьшение плотности костей является нормальным физиологическим процессом. Но резкое уменьшение плотности костной ткани приводит к заболеванию остеопорозом.Чаще остеопороз встречается у женщин, чем у мужчин. Риск заболевания у женщин увеличивается в климактерический период, когда уменьшается выработка женских половых гормонов (эстрагенов), регулирующих обмен веществ в костной ткани и предотвращающих остеопороз. Короткий период половой зрелости (позднее начало и раннее окончание месячных ) тоже является причиной остеопороза.
Худощавое телосложение, недостаток физкультуры, витамина D (солнечный свет) и/или кальция, курение, излишнее потребление соли, заболевания кишечника, ревматизм, диабет, заболевания почек, а также некоторые лекарства (кортизон, противоэпилептические препараты) увеличивают риск развития остеопороза. Избыточный вес хоть и является опасным заболеванием, но в какой-то мере защищает от остеопороза. Предрасположенность к остеопорозу является наследственной.
Симптомы
Остеопороз протекает бессимптомно. Проблемы возникают при переломах костей, самые распространённые из которых–переломы позвонков. В этом случае рост уменьшается и осанка изменяется. Сложными считаются переломы шейки бедра. За последние 15 лет в Финляндии количество переломов верхней части шейки бедра удвоилось. Хотя переломы, вызванные остеопорозом, лечатся оперативным методом, качество жизни пожилых людей ослабевает.
Диагностика
Опытный врач сможет быстро поставить диагноз пожилому человеку, измерив его рост. Если с годами рост уменьшился более чем на 5 сантиметров, и осанка стала сутулой, диагоз поставлен правильно.
Плотность костей можно измерить. Измерение делается на основании анализа костей спины и верхней части бедренной кости.
В больницах и в частных клиниках есть приборы для обследования остеопороза. На основании международных критериев, у женщин диагоз констатируется при плотности костей ниже 2,5 ед. стандартного отклонения (standard deviation), чем в молодом возрасте. У мужчин граница – 3 ед. стандартного отклонения.
По обычному рентгеновскому снимку костей можно оценить начальную стадию остеопороза. На рентгеновском снимке хорошо виден перелом костей позвоночника. Плотность измеряют ультразвуковым исследованием пяточных костей, но таким способом невозможно установить точное место перелома.
Профилактика
Появление остеопороза можно предупредить. Молодые девушки должны повышать плотность костной ткани и наращивать костную массу, которая с возрастом защищала бы от возможных переломов.
Предотврати остеопороз:
Ÿ Постоянно двигайся
Ÿ Худей осторожно и избегай резкого падения веса
Ÿ Чаще бывай на свежем воздухе, таким образом получишь витамин D
Ÿ В рацион должны входить молоко, сыр, лесные грибы и рыба
Ÿ Не кури
Ÿ Потребляй ограниченное количество соли
Ÿ Заваривай чай, в состав которого входит флорид, укрепляющий кости
Ÿ Женщинам после 40 лет рекомендуется делать обследование на наличие эстрогенов
Ÿ В тёмное время года людям после 50 лет рекомендуется принимать витамин D и кальций
Ÿ В пожилом возрасте особенно опасны падения, поэтому рекомендуется носить специальную защищающую кости одежду.
Лечение
Остеопороз трудно лечится, потому что костная ткань медленно обновляется. Лечение кортизоном назначается людям, у которых были переломы и плотность костных тканей постоянно уменьшается.
Лечение предусматривает достаточное получение витамина D и кальция. Ежедневная норма кальция 800 мг, она содержится, например, в трёх стаканах молока или кефира. Сыр и другие молочные продукты тоже являются хорошими источниками кальция.
Витамин D человек получает, находясь под солнцем, а также из продуктов питания, например, рыба и грибы богаты витамином D. Людям старше 70 лет рекомендуется принимать витамин D по15 микрограмм в день (600 единиц). Такое количество трудно получить из продуктов питания, поэтому пожилым людям его назначают в виде пищевых добавок.
Лечение остеопороза лекарственным методом постоянно развивается. Лечение продолжительное и достаточно дорогое. Важной лекарственной группой являются бифосфонаты (алендронат, этидронат, резидронат и ибандроновая кислота). В настоящее время дозировка лекарственных препаратов расчитана так, что их нужно принимать не чаще, чем раз в неделю или месяц. Лекарственные препараты есть в форме спрея для носа. Также женщины могут принимать препараты с содержанием гормона эстрогена или лекарственные препараты действующие таким же образом (ралоксифен). В трудных случиях используются стронтиум и терипаратид.
11. РЕВМАТИЧЕСКАЯ ПОЛИМИАЛГИЯ
Полимеалгия – достаточно распространённое заболевание, которое вызывает мышечные боли. «Поли»- означает много, «миалгия» – мышечные боли.
Причины
Причины болезни не выяснены, но спровоцировать заболевание может вирусная инфекция. Чаще всего полимиалгией болеют женщины после 50 лет.
Симптомы
Симптомы болезни проявляются достаточно медленно. Появляются боли и онемение (окостенелость) в мышцах шеи, плеч, поясницы и бёдер. Мышцы становятся чувствительными и болезненными при движении и от прикосновения. Отёчность суставов наблюдается редко. Из-за появления мышечных и суставных болей затрудняется утренний подъём. Также у пациента может быть усталость и повышенная температура. В анализе крови повышены показатели воспаления, поэтому ранее здоровый и бодрый человек чувствует себя серьёзно больным.
Часто к мышечной форме ревматизма присоединяется воспаление артерий. Воспаление височной артерии вызывает боль в висках или в щеках, например, при разжёвывании пищи. Воспалённую артерию иногда можно увидеть в области виска, она напряжена и увеличена. Пульс в артерии может отсутствовать. Важно вовремя обнаружить воспаление височной артерии (темпоральный артерит), потому что ответвление височной артерии идёт в основания глаз. Непроходимость височной артерии может привести к потере зрения.
Диагностика
Врач ставит диагноз на основании симптомов заболевания, возраста пациента, болей, общего состояния и анализа крови. Пожилым людям назначают и другие виды обследования. При подозрении на воспаление височной артерии, пациента направляют в Центральную больницу на обследование.
Лечение
Для лечения полимиалгии назначают препараты кортизона. Лечение длится минимум год и доза кортизона постепенно снижается на основании наблюдений за течением болезни, симптомами, формулой крови. Также для лечения используются и другие препараты, например, метотрексат. Воспаление височной артерии лечится в больнице.
Прогноз
Прогноз полимиалгии хороший. При правильном подходе к лечению, через несколько лет почти ко всем заболевшим здоровье возвращается.
12. ПОЛИМИОЗИТ
Полимиозит – это достаточно редкое воспалительное заболевание мышц, которое проявляется как вместе с ревматизмом, так и самостоятельным заболеванием соединительной ткани. Также к заболеванию относятся кожный и инклюзивный миозиты.
В Финляндии ежегодно заболевает около 20 человек. Чаще болеют взрослые люди, но кожная форма миозита встречается и у детей.
Причины
Причины возникновения миозита неизвестны, но очевидно, речь идёт о нарушении функции аутоимунной системы, как и при других cистемных заболеваниях соединительных тканей. Воспаление мышц может проявляться легкой формой суставного ревматизма, заболеванием Шегрина или симптомами SLE. Кожная форма миозита может возникать на фоне рака.
Симптомы
Важным симптомом полимиозита является слабость мышц. Обычно симптомы проявляются медленно, и сначала боли появляются в бедренных, тазобедренных и плечевых мышцах. Появляются трудности при вставании и при поднятии рук вверх. Так же у пациентов появляются трудности при глотании пищи. При кожной форме миозита появляются симптомы на коже рук и лица. Инклюзивный миозит проявляется медленнее, чем другие формы миозита. У детей после воспаления кальций откладывается в рубцевую ткань. Воспаление вызывает усталость, снижение веса и лихорадку.
Диагностика
Диагноз миозита ставят на основании анализа крови. Также делается биопсия. При необходимости делается электроневромиография (ENMG) и магнитно-резонансная томография. Пожилые люди, при необходимости проходят дополнительное обследование.
Лечение
Лечение начинается в больнице достаточно большими дозами кортизона. Если лечения кортизоном не достаточно, то назначается метотрексат. В трудных случаях назначаются новые биологические ревматические препараты.
Лечение длится годами, поэтому важно поддерживать тонус мышц в форме.
Профилактика
Раньше миозит был опасным заболеванием, но сейчас от него можно полностью излечится.
13. РЕАКТИВНЫЙ АРТРИТ И СИНДРОМ РЕЙТЕРА
Инфекционные заболевания кишечника, мочевыводящих путей или венерические инфекции могут быть причиной воспаления суставов. В дальнейшем это приводит к реактивному воспалению суставов (артрит), то есть иммунологической реакции организма на инфекцию. При синдроме Рейтера у пациентов могут быть воспаления на слизистой глаз, кожи или рта, половых органах или мочевыводящих путей.
Причины
Оболочка сустава реагирует воспалением на бактерии-инфекции. Организм вырабатывает антитела (иммунная реакция) против самого себя. Реактивное воспаление суставов начинается, например, с хламидии, сальмонеллы или обычным расстройством кишечника. Велик риск заболевания кишечными инфекциями в больших туристических центрах жарких странан.
У заболевания есть наследственная предрасположенность. У большой части пациентов обнаружен HLA-B27-антиген. Реактивный артрит в основном проявляется у молодых людей.
Симптомы
Симптомы реактивного артрита начинаются через неделю после кишечной или венерической инфекции и проявляются болями и отёками суставов. Первоначальная инфекция, как правило, уже проходит. Заболевание проявляется воспалением нескольких суставов. Обычно нижние конечности поражаются чаще, чем верхние. А также крестец и подвздошная кость становятся болезненными.
Реактивный артрит и синдром Рейтера вызывают шелушащиеся кожные покраснения на стопах, пальцах ног и на слизистой половых органов (баланит). Также у больных могут быть покраснения слизистой глаз или воспаление мочеточников. Повышенная температура и усталость являются обычными симптомами заболевания. Анализ крови свидетельствует о наличии инфекции в организме.
Диагностика
Диагносцировать реактивный артрит достаточно просто, если у пациента недавно была венерическая или кишечная инфекция. Иногда симптомов инфекции мало или нет вообще. Тогда причины инфекции выясняются посевом или анализом крови на антитела. Иногда возникает необходимость исключить другие заболевания, как, например, начинающийся суставной ревматизм.
Также делается ЭКГ , потому что есть риск воспаления сердца.
Лечение
Инфекция, вызвавшая воспаление суставов, лечится антибиотиками. Также назначается лечение хламидии. Назначаются противовоспалительные, обезболивающие и иногда кортизоносодержащие лекарственные препараты в виде инъекций в поражённый сустав или в виде таблеток. Отёкшие суставы нельзя перенагружать, но поддерживающая физкультура не противопоказана.
Также можно использовать лечение холодом, например, пакет со льдом, которое облегчает воспаление и боль.
Если в течение нескольких месяцев воспаление суставов не проходит, то назначаются ревматические препараты, один из них сульфасалацин.
Повторное воспаление можно избежать безопасными сексуальными контактами, соблюдением гигиены и правильным питанием.
Профилактика
Обычно реактивный артрит лечится за несколько месяцев, но суставные боли могут продолжаться длительное время. После венерической инфекции заболевание лечится труднее, чем после кишечной инфекции. У лиц, имеющих в наследственности антиген HLA- B 27, риск повторного заболевания повышен.
У некоторых больных реактивный артрит переходит в хроническую форму ревматизма спондилатропатию (болезнь Бехтерева), например, при ревматизме позвоночника.
14. РЕВМАТИЗМ ПОЗВОНОЧНИКА И БОЛЕЗНЬ БЕХТЕРЕВА
Ревматизм позвоночника – это длительное воспалительное заболевание позвоночника, иногда проявляющееся и в суставах конечностей. К тому же может вызывать воспаления в местах крепления сухожилий и в глазах. Иногда воспаление может быть в сердце или на стенках аорты. Ревматизм позвоночника относится к спондилатропатии.
Ревматизм позвоночника встречается одинаково часто как у мужчин, так и у женщин, но у мужчин заболевание протекает в более серьёзной форме. В большей части пациентами больницы являются мужчины. Почти все женщины, заболевшие ревматизмом позвоночника, не знают о своей болезни. Наследственность является фактором риска. В Финляндии около 10000 пациентов, страдающих ревматизмом позвоночника, нуждаются в лечении. Но по статистике больные ревматизмом позвоночника могут составлять один процент от общего населения.
Причины
Причины возникновения заболевания неизвестны, но одним из факторов является инфекционные заболевания. Ревматизм позвоночника может появиться после перенесёного реактивного артрита. У 95% заболевших ревматизмом позвоночника обнаружен наследственный антиген HLA-B27.
Симптомы
Молодой человек, который начинает просыпаться по ночам от болей в поясничной области, является типичным пациентом. Боль может отдавать в заднюю часть бедра. По утрам спина не гнётся, но небольшая зарядка облегчает боль. У половины пациентов также воспаляются суставы рук и ног, опухают колени, голени и бёдра. Иногда заболевание начинается с отёков суставов рук и ног, реже с воспаления глаз. Достаточно часто заболевание сопровождается болью грудной клетки.
Симптомы ревматизма позвоночника могут быть кратковременными. Иногда заболевание проявляется через какое-то время снова. Появляются боли в позвоночнике при наклоне вперёд. Между позвонками растут костные мосты. Меняется осанка, и уменьшается гибкость позвоночника. Также поражаются суставы рук и ног. Особенно страдают суставы бёдер, колен и плеч.
На следующей стадии заболевания у некоторых пациенов появляется воспаление глаз – ирити. Один или два из ста больных ревматизмом позвоночника в дальнейшем заболевают воспалением сердца.
Диагностика
В связи с тем, что боли в спине являются обычным явлением, диагноз ревматизм позвоночника очень легко пропустить. На начальной стадии заболевания гибкость позвоночника сохраняется в хорошой форме, но со временем спина немеет, и гибкость позвоночника ухудшается. Иногда диагноз ревматизма позвоночника можно поставить только через пять или даже десять лет после проявления первых симптомов заболевания.
Заболевание подтверждается рентгеновским снимком крестцового отдела позвоночника, на котором видны воспалительные изменения. На ранних стадиях можно сделать магнитный снимок. Позже между позвонками видны костные мосты (синдесмофиты). В анализе крови отмечаются высокие показатели воспаления и низкий гемоглобин. В некоторых случиях анализ крови может быть нормальным. В крови нет ревматического фактора. Назначается исследование на наличие антигена HLA-B27.
Лечение
Важным в лечении ревматизма спины является занятие физкультурой. Ревматизм поражает позвоночник, и формируется осанка с наклоном вперёд. Ежедневными занятиями спортом можно поддерживать хорошую осанку и гибкость позвоночника. Хотя бы раз в день нужно выпрямлять спину. Это можно сделать, подойдя стене, прижав к ней пятки, ягодицы и плечи. Грудную клетку можно поддерживать в хорошем состоянии, делая глубокие вдохи и выдохи. Желательно направить пациента на занятия физкультурой и объяснить, что нужно делать для поддержания тела в хорошой форме. Занятия с профессиональным инструктором особенно важно для молодых пациентов.
При лёгких формах заболевания назначаются болеутоляющие и противовоспалительные лекарства. Сульфасалацин назначают для предотвращения развития заболевания в позвоночнике. Также назначаются и другие лекарственные препараты. Например, новые биологические антиревматические препараты, которые являются эффективными в лечении ревматизма. Если ревматизм поражает суставы бёдер и колен, то пациентам делают операции по протезированию суставов.
Боль и покраснение глаз может быть признаком воспаления, для этого рекомендуется консультация окулиста.
Профилактика
Хорошее лечение – это профилактика. Ревматизм позвоночника не лечится, но его можно предотвратить. Острый период заболевания редко проявляется у людей старше 40 лет. У большинства людей сохраняется рабочая способность, и только небольшая часть заболевших получает инвалидность.
15. НАСЛЕДСТВЕННОЕ ЗАБОЛЕВАНИЕ СОЕДИНИТЕЛЬНОЙ ТКАНИ
Соединительная ткань связывает все ткани в организме, она состоит из клеток, волокон, воды и межклеточного вещества. Волокна соединительной ткани – это белок или протеины, строение которых передаётся по наследству от отца и матери. Если в генах родителей была ошибка, то и в новом, рождённом гене тоже будет ошибка, что и приведёт к появлению заболевания.
Коллаген – это протеин организма. Это крепкие волокна, которые выдерживают растяжения. Сухожилия, связки и мышечные оболочки образуются из коллагена, также коллаген есть и в других тканях. Существует много видов коллагена. Коллаген I есть в костной ткани, коллаген II – в хрящевой ткани.
Эластин – это волокна, которые тянутся, как резина. Эластиновые волокна обвивают фибриллины так, как колготки в сеточку обвивают женскую ногу. Во всех протеиновых волокнах могут проявиться наследственные заболевания, вызванные ошибкой в генах.
Синдром Элерса-Данлоса (EDS)
В Финляндии около 1000 пациентов больны EDS- синдромом.
Причины
Причиной заболевания является наследственность. Если родители ребёнка больны синдромом Элерса-Данлоса, то вероятность болезни ребёнка возрастает на 50%. Но возможно, что поражённый ген одного из родителей так и не приведёт к заболеванию. Если гены поражены у обоих родителей, то возможность заболевания ребёнка составляет один к четырём. Синдром Элерса–Данлоса – это группа наследственных заболеваний соединительных тканей, которая поражает кожу, суставы и кровеносные сосуды, вызывая их повышенную растяжимость. При этом синдроме в строении коллагенов присутствуют нарушения.
Симптомы
Симптомы заболевания разнообразны: легко повреждаемая эластичная кожа, гиперподвижные суставы, варикозное расширение вен, грыжи, разрывы стенок кровеносных сосудов, воспаление дёсен и выпадение зубов. Симптомы зависят от типа заболевания.
В восстановительном центре Апила организованы курсы для EDS-пациентов, где людям с данным заболеванием помогают справиться со своими трудностями и проблемами: боли, гибкость суставов, проблемы с зубами, мышечная слабость, синяки и кровотечения, медленное заживление ран и образование рубцов, проблемы кишечника, вывихи, усталость и отёчность. У женщин – предотвращение выкидышей.
Виды EDS-синдрома
В настоящее время EDS-синдром делится на разные формы заболевания.
Сверхповышенная подвижность – гипермобильность (раньше тип III)
Основным симптомом гипермобильного типа является повышенная подвижность в крупных и мелких суставах, иногда вывихи и боли. Кожа тянущаяся и бархатистая. Заболевание может проявляется у родственников.
Классическая форма EDS (раньше формы I и II)
При классической форме заболевания у пациентов кожа мягкая и бархатистая, выраженная растяжимость кожи, склонность к повреждению при незначительной травме, а также к образованию кровоподтеков или гематом, рубцов, подкожных псевдоопухолей, повышенная подвижность в крупных и мелких суставах, частое варикозное расширение вен. У пациентов также встречаются паховые и диафрагмальные грыжи, синяки, мышечная слабость, геморои и воспаления дёсен. Заболевание является наследственным.
Сосудистая форма (раньше форма IV)
У пациентов эта форма заболевания проявляется гиперподвижностью суставов. Сосуды легко повреждаются, потому что стенки сосудов слабые, что является васкулитом , то есть воспалением стенок сосудов.
Кожа у этих людей тонкая, прозрачная с просвечивающими сосудами. Легко появляются синяки.
Кифосколиоз EDS( раньше тип VI)
Кифосколиоз является редким заболеванием, но в настоящее время поражённый ген тщательно исследуют. Этим заболеванием страдают около 60 человек на Земле. У них сильно выраженная мышечная слабость, которая приводит к неправильной осанке позвоночника – сколиозу. В некоторых случаях может быть повышенная ранимость глаз и утончение роговицы.
Артрохалазия тип EDS (раньше типы VII A и VII В)
В редкой форме артрохалазии типа EDS проявляются сильные изменения в соединительных тканях, которые ослабляют суставы, делают кожу легко повреждаемой, приводят к воспалениям суставов, ломкости костей и ортопедическим проблемам. На Земле болеют около 30 человек.
Дерматоспараксис EDS (раньше тип VII C)
Выраженная ранимость кожи и её повышенная эластичность. Создаётся впечатление, что кожи много. Распространено образование рубцов и грыж. Беременных женщины подвержены риску преждевременных родов из-за слабой оболочки плода.
Лечение
Изменить ген и устранить причину заболевания невозможно. Лечение направлено на уменьшение симптомов и предотвращение их ухудшения.
Важно определить причину заболевания и сообщить пациенту полную информацию о болезни. Зная о характере болезни, больной сам планирует свою жизнь так, чтобы болезнь не влияла на неё. Выбирая профессию, молодые люди должны принимать своё заболевание во внимание.
При болях в суставах можно принимать парацетамол и противовоспалительные препараты. При больших поражениях суставов делаются операции по имплонтации суставов.
Перед операцией EDS-пациентам нужно рассказать хирургу о своей болезни, чтобы избежать осложнений при заживлении ран.
В повседневной жизни EDS-пациентам могут помочь разные средства. Избегая опасных ситуаций, можно сохранить суставы целыми. На суставы можно надевать поддерживающие эластичные повязки. Мышцы нужно укреплять. Кожу надо увлажнять кремами. Рекомендуется ношение поддерживающих колготок и гольф для профилактики варикозного расширения вен. Постоянные посещения зубного врача помогут избежать проблем с зубами.
Пациенты сами знают, как важно получать информацию о характере заболевания. Спокойная жизнь, отдых и расслабление, а также поддержка близких помогают преодолеть жизненные трудности. Нужно избегать резких движений, использовать тугие повязки для суставов, систематически принимать лекарства, правильно питаться, попробовать Рэйки–лечение, йогу, зонатерапию и лимфомассаж. Стараться делать всё, что можешь и умеешь.
Другие повреждения строения коллагена
Синдром Стиклера является достаточно распространённым заболеванием, которое вызывается нарушением строения коллагена типа II. Заболевание часто проявляется в лёгкой форме. Синдром Стиклера — комплекс наследственных аномалий глаз и суставов. Первые симптомы появляются в детстве: врожденная выраженная близорукость, нередко слепота, в ослепшем глазу развиваются катаракта, вторичная глаукома, хронический увеит, кератопатия, сморщивание глазного яблока. Суставы становятся гиперподвижными, болезненными и предрасположены к переломам. В отдельных случаях отмечается нарушения в строении лица: маленький подбородок, расщепление челюстей.
Дисплазия соединительной ткани (MED) вызывана нарушением строения коллагена типа IX. Эти нарушения строений суставных хрящей ведут к задержке развития роста и разрушению суставов.
Остеогенезис имперфекта является заболеванием костей, вызванным мутацией коллагена типа I, которое может вызвать смерть зародыша ещё в матке. В лёгкой форме заболевания кости слабые и легко ломаются. Помимо этого могут быть проблемы в соединительной оболочке глаз, проблемы со слухом и глухота.
Другие генетические проблемы волокон протеина
Синдром Вильямса – синдром, возникающий как следствие хромосомной патологии эластина. Эластин и коллаген образуют волокнистый белок, с помощью которого стенки сосудов, лёгкие и другие органы способны растягиваться. Этим заболеванием болеет один ребёнок из 20000. У них появляются проблемы в сердечно-сосудистой системе. Аорта и лёгочная артерия суживаюся уже в детском возрасте, позже появляются проблемы с кровяным давлением. Дети рождаются маленького размера, появляются проблемы кормления, колики. Также появляются изменения строения зубов (большие промежутки между зубами), слабые мышцы, гиперподвижность суставов. У взрослых суставы менее подвижны.
Синдром Марфана вызывается изменением фибриллина типа I. Фибриллин – это волокнистый белок.
В соединительной ткани он образует защитную сетку вокруг эластина. Помимо характерных изменений в органах опорно-двигательного аппарата (удлинённые кости скелета, гиперподвижность суставов), наблюдается патология в органах зрения и сердечно-сосудистой системе.
16. СИНДРОМ ШЕГРИНА
Синдром Шегрина является системным аутоиммунным заболеванием, характеризующимся сухостью слизистой глаз, рта и половых органов, вызванной поражением слёзных, слюнных и половых желез. Чаще всего болеют женщины. Синдромом Шегрина заболевают люди старше 50 лет. О заболевании нет достоверных сведений, но по оценкам специалистов 3-4% взрослых людей страдают синдромом Шегрина.
Причины
Основой механизмов развития болезни считаются аутоиммунные нарушения, при которых имунная система противостоит своим же тканям. Синдром может развиваться самостоятельно (primaarinen) или вместе с другими ревматическими аутоимунными заболеваниями, в частности, суставным ревматизмом (sekundaarinen). Одной из причин заболевания считается изменение половых гормонов, потому что большей частью заболевших являются женщины.
Симптомы
При синдроме Шегрина появляется сухость слизистых оболочек. Первыми признаками заболевания является раздражение и сухость в глазах. Появляется сухость во рту и трудности проглатывания пищи, возникает необходимость запивания еды. Садится голос. Из-за уменьшения слюноотделения, на зубах образуется кариес и воспаляются дёсны. Может возникнуть воспаление слюнных желёз. Сухость кожи вызывает зуд. Появляется сухость в носу и сухой кашель. У женщин появляется сухость слизистых половых органов. Нарушения работы желёз желудка и кишечника вызывает нарушения всасывания железа и витамина B12.
При синдроме Шегрина появляется усталость, боли в суставах напоминают фибромиалгию, появляются раздражения на коже и лихорадка. Возможны заболевания почек, отёк лимфатических желёз и нарушения со стороны нервной системы.
При синдроме Шегрина возрастает риск заболевания раком лимфатических желёз (лимфома). При сильном отёке лимфатических и слюнных желёз возникает необходимость в их обследовании.
Диагностика
Синдром Шегрина определяется по типичной для этого заболевания сухости слизистых оболочек. Слёзоотделение измеряется тестом Ширмера, при котором рассматривается скорость намокания впитывающей бумажки за нижним веком. Выделение слюнной жидкости измеряется сбором слюны. Микроскопическое исследование губ указывает на наличие воспалительного процесса. Показатели воспаления в крови повышены. Почти у всех пациентов в крови присутствует ревматический фактор синдрома Шегрина и антитела.
У пожилых людей сухость слизистых оболочек является возрастным показателем и не является симптомом болезни Шегрина.
Лечение
Если во вторичный синдром Шегрина входит ревматизм суставов или другое заболевание ревматизма, то оно лечится обычным способом. Нарушение работы желёз при синдроме Шегрина неизлечимо, но увлажнением можно облегчить сухость слизистых оболочек.
Увлажняющие капли для глаз и защитные очки предотвращают сухость глаз. Воздух в помещении не должен быть очень сухим. Увлажняющие капли закапывают регулярно через равные промежутки времени. Употребление жевательной резинки с ксилитолом, а также лекарственные препараты как пилокарпин и бромгексидин, увеличивают выделение слюны. Нужно следить за состоянием зубов. Грибковые инфекции рта и половых органов необходимо лечить противогрибковыми лекарствами. Женские половые органы обрабатываются специальными увлажняющими средствами.
Первичный синдром Шегрина лечится малыми дозами кортизона. В трудных случаях назначают метотрексат и другие новые ревматические лекарства.
Профилактика
Синдром Шегрина не лечится. Лечение замедляет развитие болезни, но с заболеванием нужно научиться жить. Инвалидность, вызванная болезнью, появляется редко. На профилактику больше влияет характер протекания первичного заболевания или ревматизма, чем сухость слизистых оболочек.
17. СЕРОНЕГАТИВНЫЙ СПОНДИЛОАРТРИТ
Спондилоартрит определяет группу заболеваний, точный диагноз не всегда можно определить. Речь идёт о серонегативном ревматизме позвоночника, при спондилоартрите в крови отсутствует ревматический фактор, но существует тенденция вызывать воспаления в суставах позвоночника.
К спондилоартритам относят:
ревматизм позвоночника (Spondylarthritis ancylopoetica, болезнь Бехтерева)
реактивное воспаление суставов и болезнь Рейтера
язвенное воспаление толстого кишечника и болезнь Кронина
часть детского ревматизма
суставной псориаз и воспаление позвонков
Все эти заболевания могут вызывать воспаления в суставах конечностей и позвоночника. Особенностью этих заболеваний является воспаление промежуточного сустава между крестцовой и подвздошной костью (сакроилит). При обследовании у больных обнаруживается наследственный антиген HLA-B27. Обычно эти заболевания развиваются в молодом возрасте, появляются воспаления глаз (ирит), сердца и стенок аорты. Одновременно все симптомы проявляются редко. В начале заболевания воспаления суставов приносят проблемы и боли, но в дальнейшем они могут исчезнуть даже без лечения.
Спондилоартрит проявляется как и другие ревматические заболевания. Возможно причиной является перенесённая кишечная или венерическая инфекция, как и при реактивном воспалении суставов. Большое значение имеет наследственный фактор.
Финны живут в холодном климате и наличие у них антигена HLA-B27 достаточно распространено. У 15% финнов присутствует антиген HLA-B27, тогда как у жителей центральной Европы всего у 8%, у японцев 1% и у индейцев Южной-Америки ещё меньше. У людей, в организме которых обнаружен антиген HLA-B27, риск заболеть спондилоартритом в сто раз выше, чем у других.
Спондилоартрит является длительным заболеванием, но он редко приводит к инвалидности. В лёгких формах заболевания пациент обходится небольшими дозами лекарственных препаратов. В трудных случаях назначаются биологические ревматические препараты.
18. СИСТЕМНЫЙ LUPUS ERYTEMATOSUS (SLE)
Системный lupus erytematosus (SLE) – это системное аутоимунное заболевание соединительной ткани. Организм вырабатывает антитела, которые вместо того чтобы защищать, наоборот нападают на соединительные ткани организма. Признаки заболевания проявляются в различных частях организма. В Финляндии насчитывается около 2000 заболевших SLE, 90% из которых женщины. Половина из них в возрасте до 30 лет. У пожилых людей заболевание протекает в лёгкой форме.
Причины
Причины заболевания неизвестны. У женщин в зрелом половом возрасте на заболевание влияют половые гормоны. Наследственность тоже влияет на заболевание. Некоторые лекарства (гидралазин, прокаинамид), химикаты и ультрафиолет увеличивают риск заболевания SLE.
Симптомы
Общими симптомами SLE- заболевания являются усталость, потеря веса и повышенная температура. На открытых частях тела появляются кожные высыпания, вызванные воздействием солнечных лучей. На лице вокруг носа появляется красная сыпь в форме бабочки. Боли и воспаление суставов, выпадение волос, язвы во рту, заболевания почек, воспаление оболочек лёгких и сердца, а также неврологические заболевания. Боли или ревматические воспаления в суставах проявляются почти у всех пациентов, кожные высыпания – у достаточно большой части заболевших, а заболевания почек – почти у половины. Суставы не разрушаются, но могут деформироваться. Симптомы заболевания у разных людей проявляются по- разному. Чаще заболевание протекает в лёгкой форме и не влияет на образ жизни заболевшего. Выявить форму заболевания достаточно сложно.
Диагностика
Диагноз заболевания ставится на основании симптомов и лабораторных исследований. Существует 11 критериев заболевания. Если в заболевании проявились 4 или более критериев, то диагноз системный lupus erytematosus поставлен верно. Подсчёт критериев имеет больше теоретическое значение. В анализе крови повышаются показатели воспаления, но как и при других заболеваниях ревматизма ЦРБ не повышен. Почти у всех пациентов в крови присутствуют антитела. По количеству и качеству антител можно оценить стадию болезни и результат лечения. Лейкоциты и тромбоциты могут быть понижены. Возможна анемия.
Лечение
При лёгких формах SLE- заболевания лечение не требуется. Заболевший сам заботится о себе, избегая солнечных лучей и пользуясь защитными кремами. Достаточно обойтись слабыми лекарственными препаратами, например, малыми дозами кортизона и гидроксиклорокина. В трудных случаях пациенту назначаются большие дозы кортизона.
Беременность может вызвать проблемы. О наблюдении и лечении SLE- заболевания во время беременности рекомендуется консультация врача–ревматолога. Инфекции также могут вызвать осложнения. Причину повышения температуры нужно обязательно выяснить, чтобы знать, чем она вызвана – инфекцией или обострением SLE-заболевания. Лечение направлено на поражённый орган. Почти всегда напоминает лечение остеопороза.
Профилактика
Профилактика системного lupus erytematosus постоянно развивается. Болезнь опасна для людей с серьёзными заболеваниями почек, лёгких или центральной-нервной системы. С возрастом болезнь затихает. SLE- заболевание, вызванное лекарственными препаратами, проходит при их отмене.
SLE- критерии:
1. Красная сыпь в форме бабочки на носу и щеках
2. Шелушащиеся покраснения на коже
3. Покраснения кожи под воздействием солнечных лучей
4. Язвы во рту
5. Воспаление суставов
6. Воспаление оболочек лёгких и сердца
7. Заболевания почек
8. Неврологическте симптомы (судороги или психозы)
9. Изменения крови (анемия, уменьшения лейкоцитов или тромбоцитов)
10. Иммунные изменения крови (DNA, ошибочно позитивный кардиолипини-тест)
11. Антитела
19. СИСТЕМНЫЙ СКЛЕРОЗ (СИСТЕМНАЯ СКЛЕРОДЕРМИЯ)
Системный склероз это ревматическое заболевание соединительных тканей. Одна из форм заболевания – склеродермия (склеро – твёрдый, дерма – кожа). При этом заболевании грубеет кожа. Также соединительная ткань внутренних органов рубцуется, но этот признак встречается редко. В Финляндии ежегодно заболевает 20-50 человек, из них большая часть женщины. Дети болеют редко.
Причины
Причины заболевания системным склерозом неизвестны, но заболевание могут вызывать многие химикаты. Например, в 1981 году в Испании прошла волна этого заболевания, вызванная некачественным растительным маслом. Некачественный триптофан, продаваемый как натуральный продукт, вызвал вторую эпидемию в конце того же десятилетия. Также угольная и кварцевая пыль, винилхлорид, триклоритилен и другие химикаты могут вызывать заболевание. Одной из подозреваемых причин являются силиконовые имплонтанты. У большинства больных причины заболевания неизвестны.
Симптомы
Заболевание начинается с нарушения кровообращения пальцев рук и ног. Появляется симптом Рейно, когда сосуды сокращаются так сильно, что пальцы становятся белыми при прохладной температуре окружающей среды. На пальцах рук появляются кожные изменения. Кожа пальцев набухает и уплотняется. Кожные морщины и складки пропадают. С годами кожа становится тонкой и натянутой, иногда в коже откладывается кальций. Симптомы могут распространяться и по всему телу, кожа уплотняется и деформируется. Мышцы лица становятся неподвижными, рот сокращается. Видны расширенные подкожные сосуды.
Склеродермия может поражать не только кожу, но и внутренние органы. При поражении пищевода появляются проблемы при глотании. При поражении лёгких, почек и кишечника появляются серьёзные проблемы со здоровьем. К этим заболеваниям относятся и такие необычные формы заболевания, как эозинофильный фаскит. Когда воспаление проходит, кожа рубцуется и напоминает апельсиновую кожуру.
Распространённой формой системного склероза является CREST (от calcinosis – закальцевание кожи), симптом Рейно, эсофагус (рубцевание пищевода), склеродактилия и телеагниэктазия, то есть расширение подкожных сосудов.
Диагностика
Диагноз ставится на основании картины заболевания. В крови пациента обнаруживаюся показатели ревматизма и антитела. При CREST обнаруживаются антитела, свойственные этому заболеванию.
Лечение
Лечение системного склероза трудное, потому что нет достаточно действенного лекарства. Пациенту надо защищать кожу от холода. Необходимо бросить курить. Назначаются сосудорасширяющие препараты (нифедипин). Для предотвращения сухости кожи используют увлажняющие крема. Для сохранения подвижности пальцев необходимо делать гимнастику для рук.
Ревматические лекарственные препараты тестируются, но их действие остаётся незначительным. Широко используются пенисилламин и циклоспорин. При лечении внутренних органов назначаются симптоматические лекарственные препараты.
Профилактика
Важным значением в профилактике системного склероза является ограничение заболевания на кожной стадии, когда другие органы ещё не поражены. Со временем кожа смягчается и заболевание переходит в лёгкую форму. Но поражение лёгких и почек остаётся серьёзным заболеванием.
20. ВАСКУЛИТ
Васкулит это воспаление стенок сосудов. Последствия васкулита зависят от количества поражённых сосудов и мест воспалений. В трудных случаях васкулит вызвает затруднения кровообращения. Это приводит к кровотечениям или омертвению тканей.
Васкулит классифицируется на основании размера поражённых сосудов. Васкулит поражает височную артерию, кожный васкулит малые кровеносные сосуды. При темпоральном артериите в стенке височной артерии под микроскопом видны большие и многоядерные клетки, из-за которых заболевание получило второе название – гигантоклеточный артериит.
Часто васкулиты проявляются редкими заболеваниями, как нодозный полиартериит. А также пурпура Шенлейна-Геноха, синдром Чарга-Штраусс, болезнь Кавасаки, гранулематоз Вегенера и артериит Такаяси.
Причины
Причинами заболевания могут быть инфекции, повреждения тканей, инородные вещества, которые вызывают иммунные реакции в организме. Механизм появления васкулита не определён. Наследственность тоже имеет значение. Васкулит может быть как самостоятельным заболеванием, так и относиться к группе ревматизмов, таких как суставной ревматизм или SLE-заболевание.
Симптомы
Васкулиту свойственны повышение температуры тела и потеря веса. Из-за заболеваний сосудов появляются кожные высыпания различного типа. Типичными симптомами заболевания являются мышечные и суставные боли, нарушения работы переферической нервной системы, носовые кровотечения, кашель с кровью, кровь в моче и боли в животе.
Особенности
У половины пациентов с диагнозом васкулит и темпоральный артериит проявляются симптомы полимиалгии. Симптомами артериита являются головные боли в височной области и боль в скулах при жевании. При заболевании возможен риск закупорки глазной артерии и потеря зрения, поэтому лечение необходимо начать как можно быстрее. В основном заболевают пожилые люди.
Болезнь Такаяси поражает аорту и исходящие из неё кровеносные сосуды. Основным симптомом заболевания является нарушение кровообращения. Поставить диагноз трудно. В основном заболевают молодые женщины.
Нодозный полиартериит является редким заболеванием, при котором на стенках артерий образуются воспалительные бляшки. Проявляется у молодых людей. Встречаются серьёзные изменения внутренних органов, диагноз выясняется в процессе операции.
Начальными симптомами гранулематоза Вегенера являются нарушения в верхних дыхательных путях, воспаление пазух носа, заложенность носа и носовые кровотечения. Также могут быть воспаления среднего уха и глухота, ослабление зрения. К сложным формам относятся поражения почек и лёгких. Некоторые формы заболевания протекают достаточно лёгко. В крови присутствуют ANCA-антитела.
При вторичном васкулите в сочетании с другими аутоимунными заболеваниями, симптомы начинаются с поражения мелких кожных сосудов. На коже голеней или рук образуются раны и некрозы.
Диагностика
Постановка диагноза осуществляется на основании симптомов заболевания и биопсии кожи. Рентген кровеносных сосудов (ангиография) выявляет васкулит. Также постановка диагноза опирается на лабораторные исследования. ЦРБ повышено.
Лечение
Лечение направлено на устранение причины возникновения васкулита. Сначала снимается воспаление кровеносных сосудов лекарственными препаратами. После его прекращения основное заболевание лечится эффективнее. Назначается кортизон. Часто вместе с ним применяют цитостатические средства. В критических ситуациях назначают большие дозы кортизона. Хорошие результаты дают биологические лекарственные препараты.
Профилактика
Прогноз васкулита улучшается с развитием методов лечения. У большой части пациентов симптомы улучшаются. Хотя иногда болезнь может перейти в тяжёлую форму. Обширные поражения внутренних органов дают плохой прогноз заболевания и срочную госпитализацию.
© 2016 Lappeenrannan reumayhdistys ry.
Болезни суставов и их лечение
С наступлением холодов многие с удивлением замечают, что начинают чувствовать… свои суставы, которые вдруг начинают ныть, болеть и скрипеть. Как себе помочь?
Самые распространенные болезни суставов — артрит и артроз, но лечат их по-разному.
Артриты — это группа заболеваний, при которых первично воспаление сустава, иногда одного, а бывает что сразу нескольких. Причиной может быть инфекция, подчас вполне безобидная, вроде простуды. Артриты могут возникать в разном возрасте, нередко развиваются как следствие вирусной инфекции — гепатита, краснухи или эпидемического паротита (свинки). А этими инфекциями тоже можно заразиться в любом возрасте. Наиболее тяжелый и опасный артрит — ревматоидный — чаще всего поражает людей от 30 до 50 лет. Женщины болеют в три раза чаще мужчин, поскольку женские половые гормоны усиливают воспаление. При артрите сустав горячий, припухший, тугоподвижный. Если артрит не лечить, он может довести до инвалидности в течение 1–2 лет.
Артрозы — тоже целая группа заболеваний, для которых характерны первичные изменения тканей сустава, чаще всего они возникают с возрастом либо после травмы. Постепенно накапливаются микротравмы хряща, выстилающего сустав, возникает боль, ограничиваются движения. А уже потом нередко возникает воспаление.
К слову сказать, по утверждению врачей, артрозы молодеют — специалисты относят это на счет того, что мы меньше работаем физически, зато часто неграмотно нагружаем свои суставы при занятиях спортом, фитнесом, поднятии тяжестей. Бывает, что случаются травмы, а травмированном суставе нередко развивается артроз.
Суставные боли настолько распространены, что многие не обращают серьезного внимания на ранние признаки болезни. В ход идут всевозможные мази, растирания, прогревания, массажи. Поклонники народной медицины привязывают к больным суставам лопух, хрен, крапиву, парят их в сенных, скипидарных и прочих ваннах. Но на самом деле, чем раньше начато грамотное лечение, тем больше шансов на уменьшение успешное преодоление болезни.
Самолечение опасно
Самолечение артритов и артрозов опасно тем, что боль, если употреблять обезболивающие препараты, на время действительно можно снять, но саму болезнь это не вылечит.
По словам заведующего отделом ранних артритов Института ревматологии РАМН доктора медицинский наук Дмитрия Каратеева, очень часто пациенты обращаются к врачу, когда болезнь уже зашла очень далеко. Наиболее тяжелые артриты становятся хроническими в течение всего трех месяцев. Но если лечение начать своевременно, на раннем этапе, то пациентов вполне можно излечить — за последние несколько лет положительный результат достигнут примерно у половины больных. Запущенную болезнь лечить намного сложнее. Кроме того, народные средства никогда не сравнятся по эффективности с современными препаратами.
Конечно, для больного главное, чтобы врач помог снять суставную боль, подчас невыносимую. И для этого в лечении заболеваний суставов действительно широко используются нестероидные противовоспалительные средства — аспирин, диклофенак, целекоксиб, немесулид. Только вот назначать их и контролировать прием должен доктор. При возможных побочных эффектах (а среди них могут быть и такие серьезные осложнения, как желудочное кровотечение) врач сможет своевременно принять меры, заменить препарат. В целом же эти обезболивающие — спасение для больных, но будет ошибкой думать, что они излечивают болезнь. Лечат артриты и артрозы так называемые базисные препараты.
Лечение артритов и артрозов
Поскольку в основе артритов лежит усиленная реакция собственного иммунитета больного на инфекцию, то для этого заболевания базисными лекарствами являются иммуносупрессоры — препараты, подавляющие активность иммунного ответа.
В основе артрозов — патологическое изменение хрящевой ткани, поэтому для их лечения используются хондропротекторы, то есть препараты, которые восстанавливают эту ткань. Широко применяются лекарства из растительного сырья — вытяжки сои и авокадо, а также прапараты гиалуроновой кислоты. И те, и другие базисные лекарства чаще всего вводятся прямо в больной сустав при помощи инъекций. Выбрать, какое именно лекарство подходит пациенту, врач сможет лишь после подробного исследования. Иногда требуются не только многочисленные анализы, но и такая процедура, как артроскопия — в пораженный сустав вводится специальный зонд, чтобы при помощи волоконной оптики визуально исследовать его состояние.
Чтобы ускорить процесс выздоровления, следует:
- строго придерживаться всех рекомендаций лечащего врача;
- регулярно принимать лекарства;
- стараться не подхватить простудное заболевание, поскольку любое воспаление может стимулировать воспаление в суставах;
- избегать переохлаждения, держать суставы в тепле, но не увлекаться согревающими процедурами — они тоже могут вызвать обострение;
- вести подвижный образ жизни, но вопрос о нагрузках решается с врачом;
- придерживаться сбалансированного и полноценного питания.
МАКСИМОВ Н. П.
заболеваний суставов | Описание, типы, симптомы и лечение
Артрит – это общий термин для воспалительного заболевания суставов. Независимо от причины воспаление суставов может вызывать боль, скованность, припухлость и некоторое покраснение кожи вокруг сустава. Вытекание жидкости в полость сустава является обычным явлением, и исследование этой жидкости часто является ценной процедурой для определения характера заболевания. Воспаление может иметь такую природу и такую серьезность, что разрушает суставной хрящ и подлежащую кость и вызывает непоправимые деформации.В таких случаях часто возникают спайки между суставными элементами, и возникающее в результате сращение с потерей подвижности называется анкилозом. Воспаление, ограниченное слизистой оболочкой сустава (синовиальной оболочкой), называется синовитом. Артралгии – это просто боли в суставах; как обычно используется, это слово подразумевает отсутствие других сопутствующих свидетельств артрита. Ревматизм, который не является синонимом этого, не обязательно означает воспалительное состояние, но относится ко всем формам дискомфорта суставного аппарата, включая суставы, а также сумки, связки, сухожилия и оболочки сухожилий.Воспаление позвоночника и суставов называется спондилитом.
Воспаление синовиальной сумки, смазочного мешка, расположенного над суставом или между сухожилиями и мышцами или костями, называется бурситом (или синовитом бурсита). Бурситы иногда поражаются вместе с суставами и влагалищами сухожилий при ревматоидном артрите и подагре. Инфекционные агенты, попавшие через проникающие раны или переносимые кровотоком, также могут привести к бурситу, но это необычно. Препателлярная сумка, расположенная в нижней части коленной чашечки, особенно подвержена бруцеллезу (волнообразной лихорадке).
Причиной большинства случаев бурсита является местное механическое раздражение. Часто раздражение имеет профессиональное происхождение и возникает в области плеча, колена или бедра. Воспалительная реакция может включать или не включать отложение солей кальция. Граница между бурситом и другими болезненными ревматическими состояниями мягких тканей во многих случаях нечеткая.
Получите подписку Britannica Premium и получите доступ к эксклюзивному контенту. Подпишитесь сейчасСамая распространенная форма бурсита поражает поддельтовидную сумку, расположенную над плечевым суставом.Бурсит в этом случае не является первичной аномалией, а возникает в результате дегенерации и кальцификации прилегающего сухожилия ротатора. Прямая травма обычно не является причиной отложений кальция и воспаления в сухожилиях; действительно, тяжелые рабочие страдают реже, чем лица, занятые менее тяжелыми видами деятельности. Собственно бурса поражается только тогда, когда в нее попадают обломки сухожилия, и это вторжение является основной причиной острой боли в плече. Заболевание чаще всего возникает в среднем возрасте и нечасто среди маленьких детей.Женщины в два раза чаще страдают этим заболеванием, чем мужчины. Начало может быть внезапным и неспровоцированным. Сильная боль и болезненность, трудно поднять руку. Отдых руки и прием анальгетиков уменьшают дискомфорт; кортикостероиды могут уменьшить воспаление; Кроме того, можно использовать тщательно подобранные упражнения, чтобы уменьшить вероятность длительной скованности плеча. Может пройти много месяцев, прежде чем будет достигнуто полное выздоровление. Похожее течение имеет хроническое воспаление бурсы сбоку тазобедренного сустава – вертельный бурсит.
Примером более явно травматических форм бурсита является «удар колена», бурсит, который развивается ниже коленной чашечки из-за сильного или длительного давления на колено. Кровянистая жидкость раздувает бурсу и, если ее не удалить раньше, может привести к необратимому утолщению стенок бурсы. Лечение, которое включает в себя защиту от дальнейшего раздражения, насколько это возможно, в остальном аналогично лечению поддельтовидного бурсита. Значительная часть этих поражений становится инфицированной в результате повреждения вышележащей кожи.
Суставы могут быть инфицированы многими видами микроорганизмов (бактериями, грибами, вирусами) и иногда паразитами животных. Существует три пути заражения: прямое заражение, кровоток и распространение от соседних костных инфекций (остеомиелит). Прямое заражение обычно возникает в результате проникающих ран, но может также возникнуть во время операции на суставах. Инфекции, передающиеся с кровью, могут проникать в суставы через синовиальные кровеносные сосуды. Однако обычно очаги остеомиелита сначала возникают в длинных костях около конца диафиза или рядом с суставом.Затем инфекция распространяется в сустав через естественные отверстия или патологические разрывы во внешнем слое или коре кости. Характерно, что гематогенный (передающийся с кровью) инфекционный артрит поражает один сустав (монартрит) или очень небольшое количество суставов (олигоартрит), а не многие из них (полиартрит), и обычно поражает большие суставы (коленные и бедренные), а не маленькие. Инфекции суставов, как и инфекции других частей тела, часто вызывают жар и другие системные признаки воспаления.
Суставный хрящ может быстро повреждаться из-за образования гноя при инфекциях, вызванных такими бактериями, как стафилококки, гемолитические стрептококки и пневмококки. Туберкулез сустава может привести к обширному разрушению прилегающей кости и открытию проводящих путей к коже. Туберкулезный спондилит, также известный как болезнь Потта, является наиболее распространенной формой этой инфекции. Встречается в основном у маленьких детей. Лечение проводится антибиотиком стрептомицином и противотуберкулезными препаратами, такими как изониазид и рифампицин.Частая грибковая инфекция в Соединенных Штатах вызывается Coccidioides immitis , организмом, обитающим в засушливых регионах юго-запада Соединенных Штатов. Как и при туберкулезе, посев из легкого в кость обычно предшествует поражению сустава. Бруцеллез, как и туберкулез, имеет особое сродство с позвоночником. Brucella suis – наиболее вероятный бруцеллярный организм, вызывающий заболевание скелета. Деформации и деструктивные изменения суставов при лепре (болезнь Хансена) возникают в результате инфицирования нервов лепрой палочки или других бактерий.
К числу наиболее известных вирусных инфекций, которые могут вызывать дискомфорт в суставах, относятся краснуха (немецкая корь) и сывороточный гепатит, оба из которых обычно кратковременны и не имеют постоянного эффекта. Некоторые тропические формы синовита также являются вирусными. Дранункулез (болезнь дракункулеза) – это инфекция, вызываемая гвинейским червем, паразитической нематодой, которая поражает людей в тропических странах и может поражать суставы.
Инфекционный артрит осложняет ряд заболеваний, передающихся половым путем, включая гонорею.Раннее лечение пенициллином может обеспечить быстрое излечение и предотвратить заметное разрушение сустава, которое могло бы произойти в противном случае. Реактивный артрит (болезнь Рейтера), который может возникнуть после пищевого отравления или заражения некоторыми заболеваниями, передающимися половым путем, обычно проходит спонтанно в течение нескольких месяцев. Обычно реактивный артрит включает воспаление суставов, уретры и конъюнктивы глаз. Сифилис не поражает суставы напрямую, за исключением наиболее поздних стадий заболевания и врожденного сифилиса.Последний часто вызывает деструктивное воспаление в растущих хрящевых концах костей новорожденных. Без лечения это приводит к деформации и ограничению роста пораженной части, но раннее лечение пенициллином может привести к полному выздоровлению. Клаттон-сустав – еще один вид врожденного сифилитического поражения. Это истинное воспаление синовиальной оболочки, которое возникает у детей в возрасте от 6 до 16 лет; Хотя это вызывает опухание колен, это относительно доброкачественное состояние.Поражения, характерные для третичного сифилиса, иногда возникают в суставах детей с врожденным сифилисом. Фрамбезия, невенерическая инфекция, вызываемая организмом, тесно связанным с вызывающим сифилис, приводит к аналогичным поражениям скелета. Это заболевание в значительной степени искоренено, но все еще поражает людей в тропических регионах.
При нескольких типах артрита, напоминающих инфекционное заболевание суставов, возбудитель не был изолирован. Основным из них является ревматоидный артрит. Это расстройство может появиться в любом возрасте, но чаще всего встречается в четвертом и пятом десятилетии.Тип, который поражает детей, называется ювенильным ревматоидным артритом. Ревматоидный артрит обычно поражает одни и те же суставы с обеих сторон тела. Может быть задействован практически любой подвижный сустав, но особенно уязвимы пальцы, запястья и колени. Суставы становятся особенно жесткими, когда пострадавший просыпается. Ревматоидный артрит – это не только заболевание суставов; утомляемость и анемия указывают на более общее системное поражение. Иногда может присутствовать небольшая температура.Поражения также возникают вне суставов. Поражение бурс, сухожилий и влагалищ сухожилий является неотъемлемой частью заболевания. Примерно у одного из пяти пострадавших есть узелки в подкожной клетчатке в области локтя или в другом месте. Воспалительные изменения также иногда обнаруживаются в мелких артериях и перикарде – оболочке, окружающей сердце.
Течение болезни сильно различается от человека к человеку и характеризуется поразительной тенденцией к спонтанной ремиссии и обострению.При продолжающемся воспалении суставов происходит разрушение суставного хряща. Степень инвалидности суставов, присутствующая при ревматоидном артрите, в значительной степени зависит от степени повреждения этого хряща. Если травма серьезная, большие участки кости могут быть освобождены от хряща, и между суставными поверхностями образуются спайки. Последующее преобразование этих спаек в зрелую фиброзную или костную соединительную ткань приводит к прочному сращиванию костных поверхностей (анкилоз), что препятствует движению сустава и может сделать его полностью неподвижным.В других случаях потеря хряща и кости в сочетании с ослаблением сухожилий, связок и других поддерживающих структур приводит к нестабильности и частичному вывиху сустава. В небольшом меньшинстве случаев заболевание имеет быстро прогрессирующее течение, отмеченное неумолимым разрушением суставов и признаками диффузного васкулита (воспаления кровеносных сосудов). Многим пострадавшим в течение нескольких месяцев помогает отдых, обезболивающие и лечебные упражнения.Примерно в одной трети случаев болезнь прогрессирует и приводит к серьезной потере трудоспособности. При отсутствии надлежащей физиотерапии суставы могут сильно деформироваться и анкилозироваться.
В настоящее время имеются убедительные доказательства того, что иммунологические реакции играют важную роль в возникновении ревматоидного артрита. Кровь примерно от 80 до 90 процентов людей с ревматоидным артритом содержит иммуноглобулин, называемый ревматоидным фактором, который действует как антитело и вступает в реакцию с другим классом иммуноглобулинов.Этот иммуноглобулин вырабатывается плазматическими клетками, которые присутствуют в местах повреждения тканей. Имеются данные, свидетельствующие о том, что этим агентом может быть один или несколько вирусов или вирусных антигенов, которые сохраняются в тканях суставов.
Хотя лекарства нет, кортикостероидные препараты и нестероидные противовоспалительные препараты (НПВП) могут помочь уменьшить боль и воспаление. Эффективность кортикостероидов со временем обычно снижается, и их использование имеет определенные недостатки, такие как повышенная восприимчивость к инфекциям и язвенной болезни.У некоторых людей инъекция кортикостероидов непосредственно в ткани суставов может даже усугубить их повреждение. Модифицирующие заболевание противоревматические препараты (DMARD) могут замедлить прогрессирование заболевания, подавляя дальнейшее повреждение суставов. Хирургия часто имеет значение для исправления установленных деформаций. В некоторых случаях кажется, что мягкий сухой климат благоприятен, но этого улучшения обычно недостаточно, чтобы оправдать действия, которые могут нарушить жизнь пострадавшего.
Иногда существует тесная связь между ревматоидным артритом и, казалось бы, несвязанными заболеваниями.Примерно в одной трети случаев синдрома Шегрена встречается также ревматоидный артрит, и в кровотоке обычно присутствует высокий уровень ревматоидных факторов. При синдроме Фелти ревматоидный артрит сосуществует с увеличением селезенки и уменьшением количества циркулирующих кровяных телец, особенно лейкоцитов. Удаление селезенки восстанавливает нормальное количество клеток крови, но не влияет на артрит.
Несколько других типов полиартрита напоминают ревматоидный артрит, но для них характерно отсутствие ревматоидных факторов в кровотоке.Псориатический артрит, связанный с псориазом кожного заболевания, отличается от ревматоидного артрита тем, что имеет склонность к внешним, а не к внутренним суставам пальцев рук и ног; кроме того, это приводит к большему разрушению кости. Другой тип артрита связан с хроническими кишечными заболеваниями – язвенным колитом, регионарным энтеритом, воспалительным заболеванием кишечника, циррозом и болезнью Уиппла. Анкилозирующий спондилит, также известный как болезнь Мари-Стрюмпеля или болезнь Бехтерева, поражает некоторые периферические суставы, например тазобедренный сустав; но его основное расположение – в позвоночнике и крестцово-подвздошных суставах.В позвоночнике задействованы малые синовиальные суставы и края межпозвонковых дисков. Эти структуры соединяются костью, и позвоночник становится жестким. Анкилозирующий спондилит поражает примерно в восемь раз больше мужчин, чем женщин. Возраст начала ниже, чем у ревматоидного артрита. Общее лечение этих двух заболеваний во многом схоже, но фенилбутазон более эффективен при анкилозирующем спондилите, чем при ревматоидном артрите.
Коллагеновые заболевания называются так потому, что при всех них возникают аномалии в соединительной ткани, содержащей коллаген.Эти заболевания носят преимущественно системный характер и часто сопровождаются проблемами с суставами. Одно из этих заболеваний, системная красная волчанка (СКВ), может поражать любую структуру или орган тела. Связь с ревматоидным артритом подтверждается тем фактом, что у четверти больных СКВ серологические тесты на ревматоидный фактор положительны, и, возможно, столько же пациентов с ревматоидным артритом имеют положительные тесты на красную волчанку. При другом коллагеновом заболевании, генерализованной склеродермии, кожа становится утолщенной и плотной.Подобные изменения происходят и в других органах, особенно в желудочно-кишечном тракте.
Ревматическую лихорадку часто относят к коллагеновым заболеваниям. Как следует из названия, он имеет определенное сходство с ревматоидным артритом, но различия более заметны. В обоих случаях возникают артрит и подкожные узелки, часто возникает воспаление перикарда. Тем не менее, совместные проявления ревматической лихорадки обычно преходящи, а при ревматоидном артрите – более стойкие.Обратное верно в отношении сердечного поражения при этих двух расстройствах. Нет убедительных доказательств того, что стрептококковая инфекция является важным причинным фактором ревматоидного артрита, но, по-видимому, она хорошо известна при ревматической лихорадке.
Артрит, более или менее напоминающий ревматоидный артрит, встречается примерно у четверти детей, у которых в крови отсутствуют гамма-глобулины. В этом случае в организме отсутствуют механизмы образования антител.
Прочие артриты
Некоторые типы артритов, по-видимому, связаны с реакцией гиперчувствительности.Узловатая эритема – это кожное заболевание, характеризующееся образованием покрасневших узелков, как правило, на передней части ног. В большинстве случаев могут возникать боли в различных суставах, иногда появляется припухлость. Лимфатические узлы в воротах легкого (место входа в бронхи, кровеносные сосуды и нервы) увеличены. Синовит проходит в течение нескольких недель или месяцев. Многие случаи узловатой эритемы связаны с гиперчувствительностью к лекарствам, с такими инфекциями, как туберкулез, кокцидиоидомикоз и проказа, а также с саркоидозом, системным заболеванием, при котором в лимфатических узлах и других органах и структурах тела образуются узелки.Синовит такого типа встречается у 10-15 процентов пациентов с саркоидозом.
Палиндромный ревматизм – это заболевание неизвестной причины, которое характеризуется приступами, которые длятся один или два дня, но не оставляют постоянных последствий. Тем не менее, палиндромный ревматизм редко проходит полностью, и примерно одна треть случаев приводит к ревматоидному артриту. Ревматическая полимиалгия, относительно частое заболевание, возникающее у пожилых людей, характеризуется болью и ригидностью в мышцах в области бедер и плеч, но сами суставы, по-видимому, не задействованы.Кажется, есть некоторая связь с типом воспаления артерий, называемым гигантоклеточным артериитом. Ревматическая полимиалгия обычно не сопровождается серьезными системными аномалиями и лечится кортикостероидами или НПВП.
Типы, причины и лечение в домашних условиях
Боль в любой части ноги – частый симптом травмы или заболевания.
Боль в ногах может быть вызвана множеством причин.
К причинам травм относятся спортивные травмы. Другие причины могут быть связаны с кровеносными сосудами, нервами, мышцами, суставами, мягкими тканями или костями.
Курс лечения зависит от причины боли в ноге.
Боль в ногах часто можно лечить дома, но если боль внезапная, сильная или постоянная, или если есть другие симптомы, может потребоваться медицинская помощь.
В этой статье будут рассмотрены некоторые распространенные причины боли в ногах и некоторые домашние методы лечения.
Боль в ногах в основном можно разделить на неврологическую, скелетно-мышечную или сосудистую, либо они могут накладываться друг на друга.
Скелетно-мышечная боль : Примеры: крепитация, распознаваемая по хлопку или тресканию в колене, или артрит, аутоиммунное заболевание, поражающее суставы бедра, колена или лодыжки.Если мышца, сухожилие или связка растянуты, например, при падении, любая боль будет опорно-двигательной.
Ночные судороги, синдром компартмента и стрессовые переломы также являются проблемами опорно-двигательного аппарата.
Сосудистая боль : Причины включают ЗПА, тромбоз глубоких вен (ТГВ), целлюлит, инфекции, варикозное расширение вен и варикозную экзему, при которых боль сопровождается обесцвечиванием кожи.
Неврологическая боль : Состояния включают синдром беспокойных ног, при котором ноги бесконтрольно подергиваются, невропатию или повреждение нервов и боль в седалищном нерве.Неврологическая боль может присутствовать даже в состоянии покоя.
Здесь мы рассмотрим некоторые из них более подробно.
Боль возникает, когда нервы реагируют на раздражители, такие как высокое давление, высокие или низкие температуры, а также химические вещества, которые могут выделяться при повреждении тканей.
Боль в ногах может быть острой, тупой, онемением, покалыванием, жжением, излучением или ноющей болью.
Он также может быть острым, то есть внезапным и краткосрочным, или же он может быть хроническим и постоянным. Степень серьезности может быть оценена по шкале от 1 до 10 или от легкой до тяжелой.
Травма, полученная во время спортивной игры или в результате несчастного случая, обычно бывает острой и травматической. Человек часто может определить причину.
Другие причины, такие как заболевание периферических артерий (ЗПА), имеют тенденцию нарастать со временем, хотя человек может точно определить начало боли.
Некоторые спортивные травмы накапливаются с течением времени, например, повторяющиеся растяжения и стрессовые переломы. Травматические повреждения также могут стать долгосрочными или хроническими, если человек не отдыхает и не обращается за лечением.
Важно знать, что происходило до и примерно в то время, когда появилась боль в ноге, поскольку это может помочь решить, когда обращаться за медицинской помощью.
У разных причин боли в ногах могут быть похожие симптомы. Правильный диагноз увеличивает шансы на получение соответствующего лечения в случае необходимости. Выявление симптомов и их начала может помочь найти подходящий диагноз.
Судороги ног, или лошади Чарли
Лошади Чарли – это преходящие приступы боли, которые могут длиться несколько минут.Мышца, обычно икроножная мышца задней части голени, сжимается и спазмируется.
Судороги чаще возникают ночью и у пожилых людей. По оценкам, каждый третий человек в возрасте старше 60 лет испытывает ночные судороги, а у 40 процентов – более 3 приступов в неделю.
PAD
PAD может вызывать боль в ноге из-за плохого кровообращения. Без лечения это может привести к летальному исходу. Ключевой симптом – перемежающаяся хромота.
Прерывистая хромота вызывает ограничение кровоснабжения мышц ног.В результате нехватка кислорода и питательных веществ вызывает боль.
Хромота включает:
- спазматическую мышечную боль во время упражнения или напряжения
- боль в ягодицах, бедрах, икрах и стопах
- боль при ходьбе или подъеме по лестнице
Судороги постоянно возникают после одной и той же ходьбы расстояния, и они часто облегчают отдых.
DVT
Поделиться на PinterestDVT вызывает один тип боли в ногах и может превратиться в сгусток крови в легком, если его быстро не лечить.ТГВ – сгусток крови в глубоких венах голени. Оно может появиться после длительного сидения, например, в дальнем перелете.
Симптомы включают отек и ощущение жара и боли на одной стороне ноги. Это может происходить только при ходьбе или стоянии.
Сгусток может раствориться сам по себе, но если человек испытывает головокружение и внезапную одышку, или если он кашляет кровью, требуется неотложная помощь.
Это могут быть признаки того, что ТГВ перерос в тромбоэмболию легочной артерии или тромб в легком.
Сосудистые проблемы могут быть серьезными. И ЗПА, и ТГВ могут протекать бессимптомно. Люди, образ жизни или история болезни которых делают их предрасположенными к сосудистым проблемам в ногах, должны знать о возможных симптомах.
Шина на голени
Сильные нагрузки во время занятий спортом могут привести к различным видам травм.
Бег трусцой и бег могут создавать повторяющиеся ударные силы, которые перегружают мышцы и сухожилия. Покрытие голени вызывает сильную локализованную болезненность мышц, а иногда и боль в костях, которая обычно ощущается вокруг большеберцовой кости.
Боль в голени не может быть объяснена очевидной причиной, например, переломом.
Трещины и трещины под напряжением
Сильное давление, например, при падении, может привести к трещинам. Некоторые переломы видны легко и сразу, с серьезными синяками, опухолью и деформацией. Обычно им требуется срочная медицинская помощь.
Стрессовые переломы – это небольшие переломы, которые могут возникнуть в результате повторяющихся нагрузок, возникающих во время занятий спортом, часто когда интенсивность активности увеличивается слишком быстро.
Единичных травм нет, переломы небольшие. Боль может начаться на более ранней стадии во время каждой тренировки и в конечном итоге будет присутствовать постоянно.
Тендинит подколенной ямки
Болезненность в коленях при беге с горы. Это вызвано воспалением подколенного сухожилия, которое важно для стабильности колена.
Растяжение подколенного сухожилия
Острая травма может привести к растяжениям и растяжениям. Растяжение связок относится к растяжению или разрыву.Растяжение – это травма мышц или сухожилий.
Часто связанное с бегом растяжение подколенного сухожилия может привести к острой боли в задней части бедра, обычно из-за частичного разрыва.
Растяжения и растяжения обычно возникают из-за недостаточной тренировки гибкости, перенапряжения или отсутствия разминки перед физической нагрузкой. Продолжение упражнений во время травмы увеличивает риск.
Синдром компартмента
Когда травма ноги приводит к отеку, опасный уровень давления в мышцах может привести к острому или хроническому синдрому компартмента.
Это могло произойти из-за перелома или сильного синяка.
Отек вызывает повышение давления до тех пор, пока кровоснабжение мышечной ткани не прекращается, что истощает мышцы кислородом и питательными веществами. Учитывая травму, боль может быть неожиданно сильной.
В тяжелых случаях ранняя боль может сопровождаться онемением и параличом. Это может привести к необратимому повреждению мышц.
Боль в седалищном нерве
Ишиас возникает при надавливании на нерв, часто в позвоночнике, что приводит к болям, которые бегут по ноге от бедра к стопе.
Это может произойти, когда нерв «защемлен» из-за мышечного спазма или грыжи межпозвоночного диска.
Долгосрочные эффекты включают в себя нагрузку на другие части тела по мере изменения походки, чтобы компенсировать боль.
Рак яичников
Рак яичников может вызывать боль и отек ног.
Многие случаи боли в ногах можно разрешить дома без медицинского вмешательства.
Самопомощь при мышечных судорогах.
Поделиться на Pinterest. Судороги, или лошади Чарли, можно облегчить, растягивая и массируя ногу.Если серьезные причины судорог исключены, можно принять меры самопомощи.
Обезболивающие не уменьшат судороги ног, потому что они начинаются внезапно, но может помочь растяжение и массаж мышц.
Чтобы облегчить боль при спазмах:
- Удерживая палец ноги, потяните его вверх по направлению к телу, одновременно выпрямляя ногу.
- Ходите на каблуках, пока не пройдет спазм.
Для предотвращения судорог:
- Всегда растягивайтесь и разминайтесь до и после тренировки.
- Избегайте обезвоживания, выпивая от 8 до 12 стаканов воды в день.
- Регулярно растягивайте и массируйте ноги.
Лечение спортивных травм
Легкие спортивные травмы, такие как растяжения и растяжения ног, можно лечить с помощью RICE:
- Rest : для предотвращения дальнейших травм и позволяет время заживления уменьшить отек.
- Ice : для уменьшения отеков, воспалений и боли. Применяется в течение 20 минут, завернувшись в ткань, а не непосредственно на кожу.
- Сжатие : используйте эластичный бинт, плотно, но не плотно, чтобы уменьшить отек и боль.
- Уровень : поднимите ногу над уровнем сердца, чтобы сила тяжести способствовала дренированию, чтобы уменьшить отек и боль.
Лекарства, такие как парацетамол или нестероидные противовоспалительные препараты, могут помочь при некоторой боли, но если боль сохраняется более 72 часов, следует обратиться за консультацией к специалисту.
Возврат к активности должен быть градуирован по интенсивности, чтобы безопасно развивать гибкость, силу и выносливость.
Проблемы с кровообращением
При хромоте и других симптомах сосудистых заболеваний требуется медицинская помощь из-за риска сердечного приступа или инсульта.
Чтобы снизить факторы риска сердечно-сосудистых заболеваний, людям рекомендуется:
- избегать или бросить курить
- выполнять умеренные упражнения в соответствии с рекомендациями врача
- управлять уровнями сахара, холестерина и липидов в крови
- контролировать артериальное давление
- соблюдают антиагрегантную терапию для уменьшения образования тромбов, при необходимости
- Упражнения и здоровая диета полезны.Тем, у кого есть план лечения сердечно-сосудистых или других заболеваний, следует тщательно им следовать.
Боль в ногах возникает по разным причинам, и симптомы часто совпадают. Если они сохраняются, ухудшаются или затрудняют жизнь, человеку следует обратиться к врачу.
Стратегия дифференциальной диагностики может помочь исключить неподходящие причины, сузить возможности и обеспечить своевременное вмешательство.
Боль в коленях и проблемы | Johns Hopkins Medicine
Боль в коленях – распространенная жалоба среди взрослых и чаще всего связана с общим износом от повседневных действий, таких как ходьба, наклоны, стояние и подъемы тяжестей.Спортсмены, которые бегают или занимаются спортом, предполагающим прыжки или быстрое вращение, также чаще испытывают боли в коленях и проблемы. Но независимо от того, вызвана ли у человека боль в колене старением или травмой, в некоторых случаях она может быть неприятной и даже изнурительной.
Краткая анатомия колена
Колено – это уязвимый сустав, который испытывает большую нагрузку от повседневных действий, таких как поднятие тяжестей и вставание на колени, а также от нагрузок, связанных с бегом и аэробикой.
Колено состоит из следующих частей:
Большеберцовая кость. Это кость голени или более крупная кость голени.
Бедренная кость. Это бедренная кость или кость верхней части ноги.
Пателла . Это коленная чашечка.
Каждый конец кости покрыт слоем хряща, который поглощает удары и защищает колено. По сути, колено – это две длинные кости ног, которые скрепляются мышцами, связками и сухожилиями.
В колене задействованы 2 группы мышц, включая четырехглавые мышцы (расположенные на передней части бедер), которые выпрямляют ноги, и мышцы подколенного сухожилия (расположенные на задней стороне бедер), которые сгибают ногу в коленка.
Сухожилия – это жесткие тканевые связки, соединяющие мышцы с костями. Связки – это эластичные ленты из ткани, которые соединяют кость с костью. Некоторые связки на колене обеспечивают стабильность и защиту суставов, в то время как другие связки ограничивают движение вперед и назад большеберцовой кости (голени).
Как диагностируются проблемы с коленями?
В дополнение к полной истории болезни и физическому осмотру, другие тесты на проблемы с коленями могут включать:
Рентген. В этом тесте используются невидимые лучи электромагнитной энергии для создания изображений внутренних тканей, костей и органов на пленке.
Магнитно-резонансная томография (МРТ). В этом тесте используются большие магниты, радиочастоты и компьютер для получения подробных изображений органов и структур внутри тела; часто может определять повреждение или заболевание окружающей связки или мышцы.
Компьютерная томография (также называемая компьютерной томографией или компьютерной томографией). В этом тесте используются рентгеновские лучи и компьютерные технологии для создания горизонтальных или осевых изображений (часто называемых срезами) тела. Компьютерная томография показывает подробные изображения любой части тела, включая кости, мышцы, жир и органы. КТ более детализирована, чем обычная рентгенография.
Артроскопия. Малоинвазивная процедура диагностики и лечения суставов.В этой процедуре используется небольшая светящаяся зрительная трубка (артроскоп), которая вводится в сустав через небольшой разрез в суставе. Изображения внутренней части стыка проецируются на экран; используется для оценки любых дегенеративных или артритных изменений сустава; для выявления заболеваний и опухолей костей; для определения причины боли и воспаления в костях.
Радионуклидное сканирование костей. Метод ядерной визуализации, использующий очень небольшое количество радиоактивного материала, который вводится в кровоток пациента для обнаружения сканером.Этот тест показывает приток крови к кости и активность клеток в кости.
Лечение проблем с коленями
Если первоначальные методы лечения не приносят облегчения, а рентген показывает разрушение сустава, ортопед может порекомендовать полную замену сустава коленного сустава, также называемую заменой коленного сустава.
Заболеваний, патологий и повреждений суставов
Растяжение и растяжение
Растяжение – это разрыв волокон сухожилия в результате чрезмерного растяжения, в то время как растяжение связок эквивалентно повреждению связки.
Цели обучения
Опишите штамм и его лечение
Ключевые выводы
Ключевые моменты
- Растяжения и растяжения могут случиться с кем угодно, но спортсмены подвержены более высокому риску.
- P.R.I.C.E. метод лечения мышечного напряжения: защита, отдых, лед, компрессия, подъем.
- Холодная компрессионная терапия использует пакеты со льдом и обертывания, чтобы уменьшить отек и воспаление, чтобы ускорить процесс заживления.
Ключевые термины
- деформация : травма мышцы или сухожилия, при которой мышечные волокна разрываются в результате чрезмерного растяжения.
- Растяжение связок : Чтобы ослабить связку при внезапном и чрезмерном напряжении, например, при срыве; перенапрягаться или вредно растягиваться, но без вывиха; как вывихнуть лодыжку.
Примеры
Гимнасты часто страдают легкими растяжениями лодыжек. Рекомендуемое лечение – холодная компрессионная терапия. Как можно скорее гимнастке нужно начать совершать короткие прогулки в рамках восстановительной терапии. Неспособность восстановить лодыжку может навсегда ослабить ее.
Растяжение – это повреждение мышцы или сухожилия, при котором мышечные волокна разрываются в результате чрезмерного растяжения. Растяжение также в просторечии известно как растянутая мышца. Эквивалентное повреждение связки – растяжение связок. Типичные симптомы растяжения включают: локализованную боль, скованность, изменение цвета и синяки вокруг растянутой мышцы. Напряжения могут возникать при выполнении повседневных задач и не ограничиваются спортсменами. Тем не менее, люди, занимающиеся спортом, больше подвержены риску развития перенапряжения из-за увеличения использования мышц.
Напряжение мышц : Вытягивание подколенного сухожилия через четыре дня. Два изображения одной ноги. Один из снимков сделан в зеркале.
Лечение деформаций и растяжений
Лечение первой линии мышечного напряжения в острой фазе включает пять шагов, широко известных как P.R.I.C.E.
- Защита: нанесите мягкую подкладку, чтобы свести к минимуму воздействие на предметы.
- Отдых: не используйте травмированную конечность.
- Лед: приложите лед, чтобы уменьшить отек, уменьшив приток крови к месту травмы.Никогда не используйте лед более 20 минут за раз.
- Компрессия: Оберните растянутую область мягкой повязкой ACE, чтобы уменьшить отек.
- Подъем: Держите напряженную область как можно ближе к уровню сердца, чтобы кровь не скапливалась в травмированной области.
Лед и компрессия (холодная компрессионная терапия) купируют боль и отек, а травма начинает заживать. Контроль воспаления имеет решающее значение для процесса заживления, а обледенение дополнительно ограничивает утечку жидкости в травмированную область, а также снижает боль.
Это немедленное лечение обычно сопровождается применением нестероидных противовоспалительных препаратов (например, ибупрофена), которые уменьшают немедленное воспаление и снимают боль. Однако НПВП, включая аспирин и ибупрофен, влияют на функцию тромбоцитов (вот почему они известны как «разжижители крови»), и их не следует принимать в период кровотечения из тканей, поскольку они будут иметь тенденцию увеличивать кровоток и препятствовать свертыванию крови. После остановки кровотечения можно с некоторой эффективностью использовать НПВП для уменьшения воспаления и боли.Пострадавшему рекомендуется проконсультироваться с врачом, если травма сопровождается сильной болью, если конечность не может использоваться или есть заметная болезненность в изолированном месте. Это могут быть признаки перелома или перелома кости, растяжения связок или полного разрыва мышцы.
Ревматизм и артрит
Ревматоидный артрит – хроническое системное воспалительное заболевание, поражающее многие ткани и органы, но в основном поражающее гибкие суставы.
Цели обучения
Дифференцировать ревматоидный артрит от остеоартрита
Ключевые выводы
Ключевые моменты
- Ревматизм – устаревший термин для обозначения проблем, связанных с суставами и соединительными тканями, который был заменен областью ревматологии.
- Хотя причина ревматоидного артрита неизвестна, аутоиммунитет играет ключевую роль как в его хроническом течении, так и в прогрессировании; это считается системным аутоиммунным заболеванием.
- Открытие того, что витамин D играет роль в иммунной регуляции, привело к исследованиям, показывающим улучшение у пациентов с ревматоидным артритом, у которых был высокий уровень 25 (OH) D3 в плазме.
- Существует более 100 типов артрита, и остеоартрит является наиболее распространенным.
- Артрит – наиболее частая причина инвалидности в США.S., поскольку он очень затрудняет физическую активность для страдающих от него.
Ключевые термины
- ревматизм : любое заболевание мышц, сухожилий, суставов, костей, нервов, характеризующееся болью, дискомфортом и инвалидностью.
- ревматоидный артрит : хроническое прогрессирующее заболевание, при котором иммунная система атакует суставы. Он характеризуется болью, воспалением и припухлостью суставов, ригидностью, слабостью, потерей подвижности и деформацией.Могут быть поражены ткани по всему телу, включая кожу, кровеносные сосуды, сердце, легкие и мышцы.
Примеры
Кэтлин Тернер, актриса из фильма «Тепло тела», когда ей было за 40, узнала, что страдает ревматоидным артритом. Ужасающая боль делала ее жизнь почти невыносимой. Но с помощью лечения и физических упражнений она с трудом вернулась к актерскому мастерству.
Ревматизм или ревматическое заболевание – это неспецифический термин, обозначающий проблемы со здоровьем, поражающие суставы и соединительную ткань.Изучение таких заболеваний и терапевтические вмешательства называется ревматологией. Термин «ревматизм» все еще используется в разговорной речи и в историческом контексте, но уже не часто используется в медицинской или технической литературе; больше не существует признанного расстройства, называемого просто «ревматизмом». В некоторых странах для описания синдрома фибромиалгии используется слово ревматизм. Термин «ревматические заболевания» используется для обозначения заболеваний соединительной ткани.
Ревматоидный артрит : рука, пораженная ревматоидным артритом.
Ревматоидный артрит (РА) – хроническое системное воспалительное заболевание, которое может поражать многие ткани и органы, но в основном поражает гибкие (синовиальные) суставы. Процесс включает воспалительную реакцию капсулы вокруг суставов (синовиальной оболочки), вторичную по отношению к набуханию (гиперплазии) синовиальных клеток, избытку синовиальной жидкости и развитию фиброзной ткани (паннуса) в синовиальной оболочке. Патология болезненного процесса часто приводит к разрушению суставного хряща и анкилозу (сращению) суставов.Ревматоидный артрит также может вызывать диффузное воспаление в легких, мембране вокруг сердца (перикард), мембранах легких (плевры) и белке глаза (склере), а также узловые поражения, наиболее часто встречающиеся в подкожной клетчатке. Хотя причина ревматоидного артрита неизвестна, аутоиммунитет играет ключевую роль как в его хроническом течении, так и в прогрессировании, а РА считается системным аутоиммунным заболеванием.
Лечение ревматоидного артрита
Не существует известного лекарства от ревматоидного артрита, но многие различные виды лечения могут облегчить симптомы и / или изменить процесс болезни.Цели лечения включают минимизацию клинических симптомов, таких как боль и отек, а также предотвращение деформации костей и рентгенологических повреждений (например, эрозий костей, видимых на рентгеновских снимках) и поддержание качества жизни с точки зрения повседневной жизни. виды деятельности. Открытие рецептора витамина D (VDR) в клетках иммунной системы и тот факт, что активированные дендритные клетки производят гормон витамина D, предполагают, что витамин D может обладать иммунорегуляторными свойствами. Было обнаружено, что уровни 25 (OH) D3 в плазме имеют обратную корреляцию, при этом активность заболевания RA демонстрирует круговой ритм (более тяжелый зимой).В последнее время большее потребление витамина D было связано с более низким риском развития РА. Значительное клиническое улучшение сильно коррелировало с иммуномодулирующим потенциалом у пациентов с РА, получавших витамин D.
Остеоартрит : тяжелый остеоартрит и остеопения запястного сустава и первого запястно-пястного сустава.
Существует более 100 различных форм артрита. Наиболее распространенная форма, остеоартрит (дегенеративное заболевание суставов), возникает в результате травмы сустава, инфекции сустава или возраста.Остеоартроз характеризуется отсутствием первичного воспаления. Другие формы артрита включают ревматоидный артрит, псориатический артрит и родственные аутоиммунные заболевания. Септический артрит вызывается инфекцией суставов. Основная жалоба людей, страдающих артритом, – боли в суставах. Боль часто бывает постоянной и может локализоваться в пораженном суставе. Боль при артрите возникает из-за воспаления вокруг сустава, повреждения сустава в результате болезни, ежедневного износа сустава, растяжения мышц, вызванного сильными движениями против жестких, болезненных суставов и усталости.
Артрит – самая частая причина инвалидности в США. Более 20 миллионов человек, страдающих артритом, ежедневно имеют серьезные ограничения в функционировании. Прогулы и частые визиты к врачу обычны для людей, страдающих артритом. Из-за артрита людям очень трудно оставаться физически активными, и многие вынуждены возвращаться домой. Варианты лечения различаются в зависимости от типа артрита и включают физиотерапию, изменение образа жизни (включая упражнения и контроль веса), ортопедические фиксаторы и лекарства.Операция по замене сустава может потребоваться при эрозионных формах артрита. Лекарства могут уменьшить воспаление в суставе и уменьшить боль. Более того, уменьшая воспаление, можно замедлить повреждение суставов.
Обычные травмы суставов
Общие травмы суставов включают травмы плеча, травмы локтя и колена.
Цели обучения
Опишите общие травмы суставов
Ключевые выводы
Ключевые моменты
- Распространенные травмы плеча включают разрывы вращающей манжеты плеча, вывих и отделенное плечо.
- Распространенные травмы локтя в основном возникают из-за чрезмерного использования. К ним относятся теннисный локоть и локоть игрока в гольф.
- Распространенные травмы колена могут быть вызваны чрезмерным использованием или травматическими разрывами, например, обычным разрывом передней крестообразной связки, который чаще всего встречается в спорте.
Ключевые термины
- ACL : наиболее часто травмируемая связка колена.
Травмы плеча
Эта нестабильность увеличивает вероятность травмы сустава, часто приводя к дегенеративному процессу, при котором ткани разрушаются и перестают нормально функционировать.
Разрыв вращающей манжеты
Термин «вращающая манжета» относится к группе из четырех сухожилий, которые сливаются вместе, когда они прикрепляются к верхнему концу кости руки (плечевой кости). Обычно эти сухожилия передают силу мышц плеча Blase (лопатки) на руку, обеспечивая движение и стабильность. Дефекты вращающей манжеты могут возникать в результате травмы (разрыв манжеты) или дегенерации (износ манжеты). Возможность ремонта сухожилия зависит от его количества и качества. Дегенерированные сухожилия часто бывают хрупкими, втянутыми и не поддаются лечению.Люди пожилого возраста, курильщики или те, кто получил инъекции кортизона, часто имеют более слабую ткань сухожилия, которая выходит из строя без значительных травм. Напротив, те, чье сухожилие было разорвано в результате значительного падения, часто имеют сухожилие хорошего качества, которое можно восстановить, если операция будет выполнена сразу после травмы.
Вывих плеча
Плечевой сустав – наиболее часто вывихиваемый главный сустав тела. В типичном случае вывиха плеча сильная сила, которая тянет плечо наружу (отведение) или чрезмерное вращение сустава, выталкивает подушечку плечевой кости из плечевой впадины.Вывих обычно возникает, когда рука тянется назад, при этом либо захватываются мышцы, не подготовленные к сопротивлению, либо мышцы подавляются. Когда плечо часто вывихивается, это состояние называется нестабильностью плеча. Частичный вывих, при котором кость плеча частично входит и частично выходит из лунки, называется подвывихом. В медицинском сообществе вывих обычно называют вывихом.
Отделенное плечо
Разделение плеча происходит там, где ключица (ключица) встречается с лопаткой (лопаткой).Когда связки, которые скрепляют акромиально-ключичный сустав вместе, частично или полностью разорваны, внешний конец ключицы может выскользнуть из своего места, не давая ему должным образом соединиться с лопаткой. Чаще всего травма возникает в результате удара в плечо или падения на протянутую руку. После травмы тяжело сделать поворот на 180 градусов.
Травмы локтя
Типы заболеваний, наиболее часто наблюдаемых в локтевом суставе, возникают из-за травм.
Тендинит
Двумя наиболее распространенными травмами локтя являются травмы от перенапряжения: теннисный локоть и локоть игрока в гольф.Локоть игрока в гольф включает сухожилие общего сгибателя, которое берет начало в медиальном надмыщелке плечевой кости («внутренняя часть» локтя). Теннисный локоть – эквивалентная травма, но с общим разгибателем (латеральный надмыщелок плечевой кости).
Переломы
В локтевом суставе три кости, и любая комбинация этих костей может быть причиной перелома локтя.
Травмы колена
Боль в колене может быть вызвана травмой, перекосом и дегенерацией, а также такими состояниями, как артрит.Наиболее распространенное заболевание коленного сустава известно как пателлофеморальный синдром. Большинство незначительных случаев боли в коленях можно лечить дома с помощью покоя и льда, но более серьезные травмы требуют хирургической помощи.
Физическая подготовка неразрывно связана с развитием проблем с коленями. Такая же деятельность, как подъем по лестнице, может вызвать боль от компрессии надколенника бедренной кости у физически непригодного человека, но не у кого-то другого (или даже у этого человека в другое время).
Разрыв ACL
Передняя крестообразная связка (ПКС) – наиболее часто травмируемая связка колена.Травма часто встречается во время занятий спортом. Скручивание колена – частая причина чрезмерного растяжения или разрыва ПКС. При травме ПКС может быть слышен хлопающий звук, и нога может внезапно отдернуться. Помимо отека и боли, ходьба может быть болезненной, а колено будет нестабильным. Незначительные разрывы передней крестообразной связки могут со временем зажить, но разрыв ПКС требует хирургического вмешательства. После операции восстановление затягивается, и для укрепления сустава рекомендуются упражнения с малой ударной нагрузкой.
Почему болят суставы? Причины боли в суставах и средства обезболивания
Суставы образуют связи между костями.Они оказывают поддержку и помогают переехать. Любое повреждение суставов в результате болезни или травмы может мешать вашему движению и вызывать сильную боль.
Многие различные состояния могут вызывать болезненные ощущения в суставах, включая остеоартрит, ревматоидный артрит, бурсит, подагру, растяжения, растяжения и другие травмы. Боль в суставах встречается очень часто. В одном национальном опросе около одной трети взрослых сообщили о боли в суставах в течение последних 30 дней. Наиболее распространенной жалобой была боль в коленях, за которыми следовали боли в плечах и бедрах, но боль в суставах может затронуть любую часть вашего тела, от лодыжек и ступней до плеч и рук.По мере того, как вы становитесь старше, болезненные суставы становятся все более частыми.
Боль в суставах может варьироваться от умеренно раздражающей до изнурительной. Он может пройти через несколько недель (острый) или длиться несколько недель или месяцев (хронический). Даже кратковременная боль и припухлость в суставах могут повлиять на качество вашей жизни. Какой бы ни была причина боли в суставах, вы обычно можете справиться с ней с помощью лекарств, физиотерапии или альтернативных методов лечения.
Ваш врач сначала попытается диагностировать и лечить состояние, вызывающее боль в суставах.Цель – уменьшить боль и воспаление, а также сохранить функцию суставов. Варианты лечения включают:
Лекарства
При умеренной и сильной боли в суставах с отеком безрецептурные или рецептурные нестероидные противовоспалительные препараты (НПВП), такие как аспирин, ибупрофен (Адвил, Мотрин) или напроксен натрия. (Алеве) может принести облегчение. Новое поколение НПВП, известных как ингибиторы Цокс-2 (целекоксиб), также хороши для снятия боли, но все, кроме одного из этих препаратов (Целебрекс), были удалены с рынка из-за повышенного риска сердечного приступа, инсульта и других заболеваний. сердечно-сосудистые события.НПВП также могут иметь побочные эффекты, потенциально повышая риск желудочно-кишечного кровотечения.
Если у вас более легкая боль без отека, может быть эффективен ацетаминофен (тайленол). Однако будьте осторожны при приеме этого лекарства, особенно если вы пьете алкоголь, потому что высокие дозы могут вызвать повреждение печени. Из-за риска вы должны с осторожностью принимать любое из этих обезболивающих.
Если ваша боль настолько сильна, что НПВП и лекарства Цокс-2 недостаточно эффективны, ваш врач может назначить более сильные опиоидные препараты.Поскольку опиоидные препараты могут вызывать сонливость, вы должны использовать их только под наблюдением врача. Они также могут вызвать запор, который можно облегчить с помощью слабительных средств.
Другие препараты, которые могут помочь облегчить боль, включают:
- Миорелаксанты для лечения мышечных спазмов (могут использоваться вместе с НПВП для усиления эффекта)
- Некоторые антидепрессанты и противоэпилептические препараты (которые мешают болевым сигналам)
Местные агенты
Капсаицин – вещество, содержащееся в перце чили, – может облегчить боль в суставах при артрите и других заболеваниях.Капсаицин блокирует вещество P, которое помогает передавать болевые сигналы, и вызывает высвобождение в организме химических веществ, называемых эндорфинами, которые блокируют боль. Побочные эффекты крема с капсаицином включают жжение или покалывание в области его нанесения. Другой вариант местного применения – крем от артрита, содержащий ингредиент метилсалицилат (Ben Gay).
Инъекции
Людям, которые не могут избавиться от боли в суставах с помощью пероральных или местных лекарств, врач попробует сделать инъекции.
- Стероиды. Чаще всего они могут вводить стероидные препараты (которые можно комбинировать с местными анестетиками) непосредственно в сустав каждые три или четыре месяца.Инъекции стероидов чаще всего используются у пациентов с артритом или тендинитом. Если инъекции стероидов замаскируют травму, вы можете перегрузить сустав и повредить его еще больше. Процедуры эффективны, но в большинстве случаев эффект может быть временным.
- Терапия плазмой, обогащенной тромбоцитами: Плазма, обогащенная тромбоцитами (PRP), производится из вашей собственной крови, которая затем вводится в ваш болезненный сустав. В вашем суставе содержится большое количество тромбоцитов и белков, которые обладают противовоспалительным и иммуномодулирующим действием.
- Пролотерапия: Она включает серию инъекций раздражителя (часто раствора сахара) в суставы, связки и сухожилия. Теоретически инъекции стимулируют местное заживление поврежденных тканей. Программа лечения может включать 15–20 прививок ежемесячно в течение 3–4 месяцев.
Другие варианты инъекций включают:
- Удаление жидкости из сустава (и часто выполняется в связи с инъекцией стероидов)
- Инъекции гиалуронана, синтетической версии естественной суставной жидкости.Он используется для лечения остеоартрита.
Физиотерапия
Вы можете работать с физиотерапевтом, чтобы укрепить мышцы вокруг сустава, стабилизировать сустав и улучшить диапазон движений. Терапевт будет использовать такие методы, как ультразвук, тепловая или холодовая терапия, электрическая стимуляция нервов и манипуляции.
Если у вас избыточный вес, похудание может частично снизить нагрузку на ваши болезненные суставы. Упражнения – один из эффективных способов похудеть (наряду с диетой), но будьте осторожны, придерживаясь упражнений с малой нагрузкой, которые не будут дополнительно раздражать суставы.Плавание и езда на велосипеде – одни из лучших упражнений, потому что оба позволяют тренировать суставы, не оказывая на них никакого воздействия. Поскольку вода обладает плавучестью, плавание также снижает нагрузку на суставы.
Уход на дому
Вы можете облегчить кратковременную боль в суставах с помощью нескольких простых методов в домашних условиях. Один метод известен под аббревиатурой ЦЕНА:
- Защищайте сустав с помощью скоб или обертывания.
- Дайте суставу отдохнуть, избегая действий, которые причиняют вам боль.
- Заморозьте сустав несколько раз в день в течение 15 минут.
- Сожмите стык эластичной оберткой.
- Поднимите сустав выше уровня сердца.
Прикладывание льда к болезненным суставам может облегчить боль и уменьшить воспаление. При мышечных спазмах вокруг суставов попробуйте использовать грелку или обертываться несколько раз в день. Ваш врач может порекомендовать вам скотчем или наложить шину на сустав, чтобы свести к минимуму движения или уменьшить боль, но не оставляйте сустав в неподвижном состоянии слишком долго, потому что в конечном итоге он может стать жестким и потерять функцию.
Альтернативные методы лечения
Некоторые исследования показали, что добавки глюкозамина и хондроитина могут помочь при боли в суставах и улучшить их функции. Оба эти вещества являются компонентами нормального хряща, который помогает смягчать кости и защищать суставы. Добавки глюкозамина и хондроитина доступны в форме капсул, таблеток, порошка или жидкости. Хотя эти добавки работают не для всех, их можно безопасно попробовать, потому что они не имеют серьезных побочных эффектов.
Независимо от того, какое лечение рекомендует ваш врач, немедленно обратитесь за медицинской помощью, если боль становится интенсивной, ваш сустав внезапно воспаляется или деформируется или вы больше не можете использовать сустав.
Типы, причины, симптомы и лечение
Обзор
Что такое скелетно-мышечная боль?
Костно-мышечная боль – это боль, от которой страдают:
- Кости.
- Суставы.
- Связки.
- Мышцы.
- Сухожилия.
Скелетно-мышечная боль может быть острой, то есть внезапной и сильной. Или боль может быть хронической (продолжительной). У вас может быть локальная боль (в одной части тела) или она может затронуть все ваше тело.
Какие бывают типы скелетно-мышечной боли?
К наиболее распространенным типам скелетно-мышечной боли относятся:
- Боль в костях: Травмы, такие как переломы костей или другие травмы опорно-двигательного аппарата, вызывают боль в костях.Реже опухоль может вызывать боль в костях.
- Боль в суставах: Боль в суставах часто сопровождается скованностью и воспалением. У многих людей боль в суставах уменьшается после отдыха и усиливается при физической активности.
- Мышечная боль: Мышечные спазмы, судороги и травмы могут вызывать мышечную боль. Некоторые инфекции или опухоли также могут вызывать мышечные боли.
- Боль в сухожилиях и связках: Связки и сухожилия – это прочные ткани, соединяющие суставы и кости.Растяжения, деформации и чрезмерные травмы могут привести к боли в сухожилиях или связках.
Симптомы и причины
Что вызывает скелетно-мышечную боль?
Общие причины скелетно-мышечной боли включают:
- Переломы костей.
- Вывих сустава (когда что-то вынуждает сустав выйти из его правильного положения).
- Прямые удары по мышцам, костям или суставам.
- Травмы, вызванные чрезмерным перенапряжением.
- Плохая осанка.
- Растяжение связок.
Каковы симптомы скелетно-мышечной боли?
Ваши симптомы могут различаться в зависимости от причины вашей скелетно-мышечной боли. Общие симптомы включают:
- Боль и скованность.
- Жжение в мышцах.
- Усталость.
- Мышцы подергиваются.
- Боль, усиливающаяся при движении.
- Нарушения сна.
Диагностика и тесты
Как диагностируется скелетно-мышечная боль?
Ваш лечащий врач начинает диагностику с тщательного изучения истории болезни. Ваш лечащий врач может задать вам вопросы, чтобы определить:
- Если у вас есть другие симптомы, например сыпь или жар.
- Будь у вас острая или хроническая боль.
- Какие факторы усиливают или облегчают боль.
Затем ваш лечащий врач проводит практический осмотр, чтобы найти источник боли. Ваш провайдер может дотронуться до пораженного участка или переместить его.
Какие анализы я могу сдать при скелетно-мышечной боли?
Ваш лечащий врач может назначить другие тесты для определения основной причины боли. Эти тесты могут включать:
Ведение и лечение
Как лечится скелетно-мышечная боль?
Ваш план лечения будет зависеть от основной причины вашей скелетно-мышечной боли.Общие процедуры включают:
Могу ли я лечить скелетно-мышечную боль в домашних условиях?
Ваш лечащий врач может посоветовать вам, как справиться с мышечно-скелетной болью в домашних условиях. Рекомендации могут включать:
- Горячая и холодная терапия.
- Обезболивающие, отпускаемые без рецепта.
- Укрепляющие и кондиционирующие упражнения.
- Упражнения на растяжку.
- Методы снижения стресса.
Какие лекарства используются при скелетно-мышечной боли?
Ваш план лечения может включать в себя такие лекарства, как:
Профилактика
Как предотвратить боль в опорно-двигательном аппарате?
Поддержание прочности костей и суставов имеет решающее значение для предотвращения скелетно-мышечной боли.Вы можете работать, чтобы избежать скелетно-мышечной боли, если вы:
- Ограничьте повторяющиеся движения.
- Соблюдайте осанку.
- Практикуйте правильную технику подъема.
- Регулярно делайте растяжку.
Существуют ли условия, при которых у меня повышается риск скелетно-мышечной боли?
Некоторые состояния могут увеличить риск скелетно-мышечной боли, в том числе:
- Артрит: Артрит вызывает хроническое воспаление суставов. Многие люди, страдающие артритом, испытывают боль в суставах и их скованность.
- Фибромиалгия: Фибромиалгия – это хроническое заболевание, которое вызывает сплошную скелетно-мышечную боль и усталость. Обычно люди с фибромиалгией испытывают боль в мышцах, сухожилиях или связках.
- «Туннельные» синдромы: Некоторые состояния вызывают компрессию нерва или защемление нервов. Несколько примеров этих состояний включают синдром канала запястья, синдром кубитального канала и синдром канала предплюсны. Часто к этим состояниям приводят травмы, вызванные чрезмерным использованием.
Перспективы / Прогноз
Каковы перспективы людей с болями в опорно-двигательном аппарате?
Обычно скелетно-мышечная боль проходит при правильном лечении.Если основное заболевание вызывает боль в опорно-двигательном аппарате, лечение этого состояния может помочь облегчить симптомы.
Жить с
Когда мне следует обращаться за помощью при боли в опорно-двигательном аппарате?
Если боль мешает вашей повседневной деятельности или тому, насколько хорошо вы можете функционировать, поговорите с врачом.Немедленно обратитесь за медицинской помощью, если вы почувствовали сильную боль в результате внезапной травмы.
Как мне лучше всего научиться справляться с мышечно-скелетной болью?
Чтобы помочь себе справиться с мышечно-скелетной болью:
- Избегайте курения, которое усиливает воспаление.
- Придерживайтесь здоровой, невоспалительной диеты.
- Уприте травмированную мышцу, сустав или кость.
- Делайте растяжку ежедневно или так часто, как посоветует врач.
- Принимайте обезболивающие в соответствии с предписаниями.
- Используйте лед и тепло, чтобы уменьшить отек и воспаление.
Записка из клиники Кливленда
Скелетно-мышечная боль может вызывать дискомфорт и мешать повседневной деятельности. Иногда внезапная травма, например перелом кости, вызывает сильную боль. У некоторых людей к боли приводят такие заболевания, как артрит или фибромиалгия. Независимо от того, является ли ваша скелетно-мышечная боль острой или хронической, правильное лечение может облегчить ваши симптомы.
Ортопедия | Причины и симптомы дегенеративного заболевания суставов
Дегенеративное заболевание суставов или дегенерация суставов – это еще одно название остеоартрита.Он известен как артрит «изнашивания», потому что он развивается по мере износа суставов, позволяя костям тереться друг о друга. У людей с дегенеративным заболеванием суставов часто наблюдается скованность суставов, боль и опухание суставов. Это может стать настолько изнурительным, что ежедневные задачи станут трудными.
Как это бывает
С возрастом люди становятся слабее, поскольку кости, мышцы и суставы разрушаются или постепенно теряют функцию. Когда суставная ткань трется о кость в течение многих лет, нормальный износ может отрицательно сказаться на суставах, включая суставы позвонков.Дегенерация суставной ткани часто приводит к скованности и боли, столь характерным для остеоартрита. Артрит может развиться в любом суставе, но чаще всего он встречается в шее и пояснице.
Типичные методы лечения дегенеративных заболеваний суставов
Лечение остеоартрита различается в зависимости от тяжести состояния, локализации дегенерации сустава и степени инвалидности, вызванной симптомами этого состояния. Варианты лечения, в том числе подход «подождать и посмотреть» и ничего не делать, самопомощь, посещение врача для составления плана лечения, физиотерапия и ортопедическая операция.
Остеоартрит часто можно эффективно лечить с помощью нехирургических методов лечения боли и улучшения гибкости суставов. Лечение может заключаться в приеме нестероидных противовоспалительных препаратов (НПВП), применении горячих и холодных компрессов на пораженные суставы, выполнении упражнений с малой нагрузкой, укреплении суставов и других нехирургических средствах. Некоторые люди получают облегчение, изменяя свой образ жизни. Например, снижение веса, ограничение потребления алкоголя и отказ от курения могут помочь уменьшить симптомы.Некоторым людям помогает альтернативная медицина, такая как массаж, хиропрактика и иглоукалывание. Что бы вы ни выбрали, вам следует тесно сотрудничать со своим врачом, чтобы убедиться, что вы не делаете ничего, что могло бы ухудшить ваше состояние.
Если у вас сильная боль или инвалидность, вам может потребоваться операция. Операция на суставах может обеспечить длительное облегчение симптомов и значительно улучшить качество вашей жизни.
Узнайте больше о различных типах артрита.
Узнайте о остеохондрозе.
Долгосрочный прогноз
Остеоартрит – это прогрессирующее дегенеративное заболевание, поэтому без эффективного лечения оно, вероятно, будет ухудшаться в течение всей вашей жизни. Однако с помощью лечения симптомы часто можно контролировать, и если вы выберете операцию, вы можете испытать стойкое облегчение.
Свяжитесь с нашими специалистами-ортопедами
В Бомонте наши хирурги-ортопеды открывают новые возможности и вводят новаторские методы лечения, которые улучшают жизнь пациентов, страдающих остеоартритом и другими ортопедическими заболеваниями.


 Самые очевидные причины боли в плече — плечелопаточный периартрит и остеохондроз шейного отдела позвоночника. В ряде случаев — обнаруживаются остеоартроз или артрит плечевого сустава.
Самые очевидные причины боли в плече — плечелопаточный периартрит и остеохондроз шейного отдела позвоночника. В ряде случаев — обнаруживаются остеоартроз или артрит плечевого сустава. Также пожилые пациенты часто сталкиваются с остеопорозом — размягчением структуры бедренной кости, чреватым патологическим переломом ее шейки. Бурситы и тендиниты тазобедренного сустава диагностируются у спортсменов — бегунов и футболистов.
Также пожилые пациенты часто сталкиваются с остеопорозом — размягчением структуры бедренной кости, чреватым патологическим переломом ее шейки. Бурситы и тендиниты тазобедренного сустава диагностируются у спортсменов — бегунов и футболистов. Пульс при этом становится напряженным. При «болезненном Би» также может возникнуть белый налет на языке. С наступлением тепла состояние человека улучшается.
Пульс при этом становится напряженным. При «болезненном Би» также может возникнуть белый налет на языке. С наступлением тепла состояние человека улучшается. Патогены блокируют движение Ци и крови, поражая мышцы и кожу. Суставы краснеют и опухают. Кроме того, зачастую появляется боль, которая может сопровождаться тяжестью и лихорадкой. Язык покрывается красно-желтым налетом, а пульс становится быстрым.
Патогены блокируют движение Ци и крови, поражая мышцы и кожу. Суставы краснеют и опухают. Кроме того, зачастую появляется боль, которая может сопровождаться тяжестью и лихорадкой. Язык покрывается красно-желтым налетом, а пульс становится быстрым. Болезнь чаще всего распространяется на стопы и пальцы рук, причем правый и левый суставы поражаются несимметрично. Характерно наличие бляшек, багрово-синюшного оттенка на больных участках;
Болезнь чаще всего распространяется на стопы и пальцы рук, причем правый и левый суставы поражаются несимметрично. Характерно наличие бляшек, багрово-синюшного оттенка на больных участках; При этой патологии в суставах со временем образуется рубцовая ткань с отложившимися на ней солями, что значительно ограничивает подвижность. У человека держится температура, сильно страдает осанка, боли в крестце и пояснице более выражены по ночам. Спинные мышцы становятся скованными в состоянии покоя, отмечается болезненность в грудной клетке, особенно при глубоком вдохе. Причины до конца не ясны. Чаще встречается у мужчин 20–40 лет. При отсутствии лечения значительно нарушается подвижность позвоночника, вплоть до полной его неподвижности;
При этой патологии в суставах со временем образуется рубцовая ткань с отложившимися на ней солями, что значительно ограничивает подвижность. У человека держится температура, сильно страдает осанка, боли в крестце и пояснице более выражены по ночам. Спинные мышцы становятся скованными в состоянии покоя, отмечается болезненность в грудной клетке, особенно при глубоком вдохе. Причины до конца не ясны. Чаще встречается у мужчин 20–40 лет. При отсутствии лечения значительно нарушается подвижность позвоночника, вплоть до полной его неподвижности; Проявляется болезнь болями, покраснением кожи и отеками.
Проявляется болезнь болями, покраснением кожи и отеками.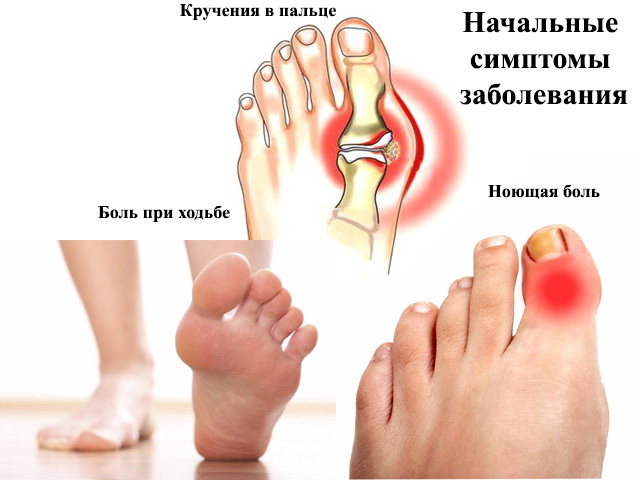 Откажитесь от продуктов, содержащих большое количество консервантов.
Откажитесь от продуктов, содержащих большое количество консервантов.
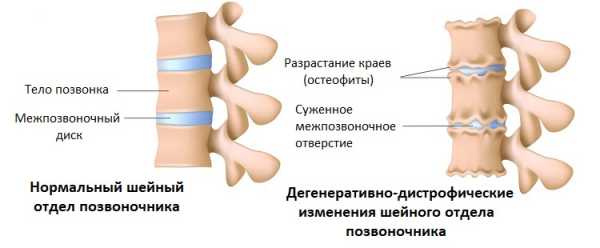

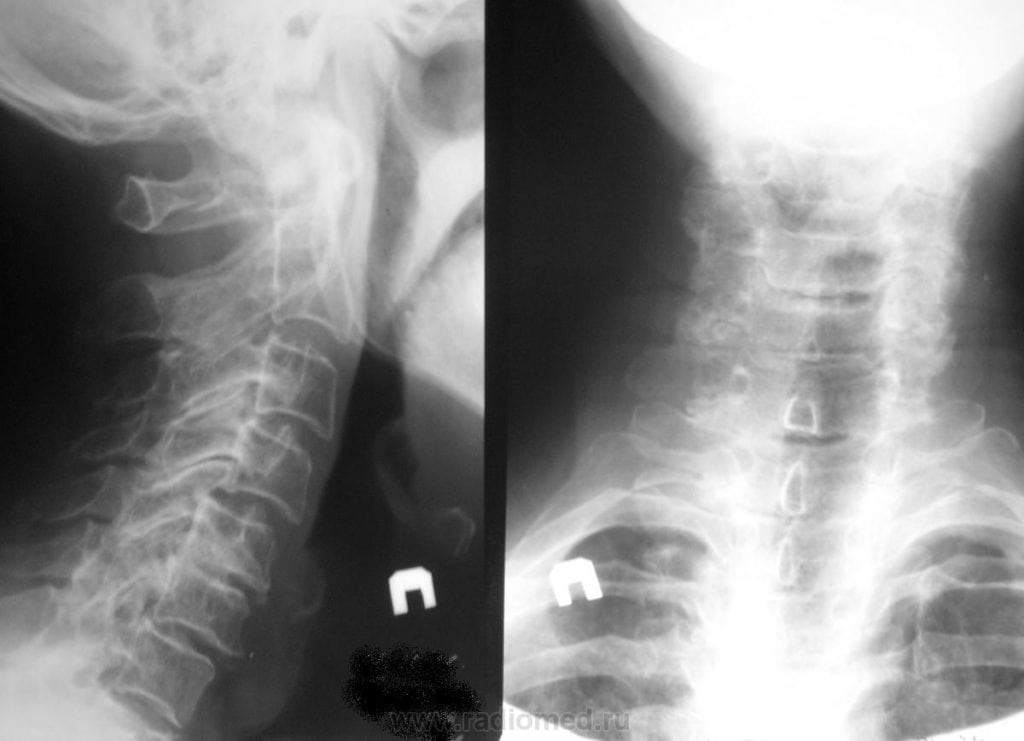












 Смещенные позвонки сдавливают артерии и нервные корешки.
Смещенные позвонки сдавливают артерии и нервные корешки. Патологические изменения позвонков шейного отдела провоцируют недостаточное кровоснабжение головного мозга.
Патологические изменения позвонков шейного отдела провоцируют недостаточное кровоснабжение головного мозга. Кислородное голодание легких наблюдают при грудном остеохондрозе.
Кислородное голодание легких наблюдают при грудном остеохондрозе. Лечебные мероприятия направлены на устранение причины кашля.
Лечебные мероприятия направлены на устранение причины кашля. Процедура устраняет спазмирование мышц и улучшает кровоток.
Процедура устраняет спазмирование мышц и улучшает кровоток. Что делать, когда пациента мучает кашель, а врачи разводят руками, не находя болезни дыхательных органов? Как правило, люди на этом не успокаиваются и продолжают обследования грудной клетки, чтобы исключить туберкулёз или серьёзные патологии лёгких. Но какого их удивление, когда они узнают, что спровоцировать такой симптом может остеохондроз грудного и шейного отдела. Сопровождают возникший синдром патологии небольшая боль в груди и чувство усталости. Для того, чтобы устранить такой тип кашля, необходимо серьёзно заняться лечением повреждённого остеохондрозом участка позвоночника.
Что делать, когда пациента мучает кашель, а врачи разводят руками, не находя болезни дыхательных органов? Как правило, люди на этом не успокаиваются и продолжают обследования грудной клетки, чтобы исключить туберкулёз или серьёзные патологии лёгких. Но какого их удивление, когда они узнают, что спровоцировать такой симптом может остеохондроз грудного и шейного отдела. Сопровождают возникший синдром патологии небольшая боль в груди и чувство усталости. Для того, чтобы устранить такой тип кашля, необходимо серьёзно заняться лечением повреждённого остеохондрозом участка позвоночника. Кровь хуже поступает в головной мозг и к тканям шеи. Мускулатура глотки перенапрягается, и пациент может ощущать в горле инородное тело или «ком». Остеофиты продолжают разрастаться, вызывая механическое раздражение корешков, вследствие чего возникает боль в горле.
Кровь хуже поступает в головной мозг и к тканям шеи. Мускулатура глотки перенапрягается, и пациент может ощущать в горле инородное тело или «ком». Остеофиты продолжают разрастаться, вызывая механическое раздражение корешков, вследствие чего возникает боль в горле. Ещё одной причиной появления кашля бывает деформация структуры грудной клетки. В результате диафрагма начинает давить на лёгкие и возникает кашель. Такое давление усиливается при наклонах движение и кашель является защитным механизмом организма, который пытается освободить дыхательные пути, чтобы воздух проходил лучше.
Ещё одной причиной появления кашля бывает деформация структуры грудной клетки. В результате диафрагма начинает давить на лёгкие и возникает кашель. Такое давление усиливается при наклонах движение и кашель является защитным механизмом организма, который пытается освободить дыхательные пути, чтобы воздух проходил лучше. Лечение мучительного кашля при остеохондрозе следует начинать с самой патологии позвоночника. Для этого проводится комплексное лечение с помощью медикаментов:
Лечение мучительного кашля при остеохондрозе следует начинать с самой патологии позвоночника. Для этого проводится комплексное лечение с помощью медикаментов:


 Консервативное лечение также применяют при лечении пупочной грыжи у детей, не достигших пятилетнего возраста. Это является следствием того, что дефект может исчезнуть сам в течение данного времени. Достаточно часто проводят так называемое лечение положением. Для этого ребенка переворачивают на животик, что мешает выпячиванию пупочной грыжи и уменьшает давление внутри брюшной полости. Это достигается облегчением отхождения газов, а кроме того, способствует проявлению активности рук и ножек. Не стоит пользоваться распространенными среди целителей способами заклеивания грыжи пластырем. Это может элементарно привести к инфекции нежной кожи ребенка из-за раздражения.
Консервативное лечение также применяют при лечении пупочной грыжи у детей, не достигших пятилетнего возраста. Это является следствием того, что дефект может исчезнуть сам в течение данного времени. Достаточно часто проводят так называемое лечение положением. Для этого ребенка переворачивают на животик, что мешает выпячиванию пупочной грыжи и уменьшает давление внутри брюшной полости. Это достигается облегчением отхождения газов, а кроме того, способствует проявлению активности рук и ножек. Не стоит пользоваться распространенными среди целителей способами заклеивания грыжи пластырем. Это может элементарно привести к инфекции нежной кожи ребенка из-за раздражения. В процессе лечения произошёл регресс болевого и мышечно-тонического синдрома. Выписана со стойким улучшением и отсутствием болей. В настоящее время остается под наблюдением ортопеда и невролога, с целью сохранения достигнутого эффекта.
В процессе лечения произошёл регресс болевого и мышечно-тонического синдрома. Выписана со стойким улучшением и отсутствием болей. В настоящее время остается под наблюдением ортопеда и невролога, с целью сохранения достигнутого эффекта. Копирование и распространение третьими лицами любых материалов, опубликованных на страницах данного сайта, запрещено и преследуется законом.
Копирование и распространение третьими лицами любых материалов, опубликованных на страницах данного сайта, запрещено и преследуется законом.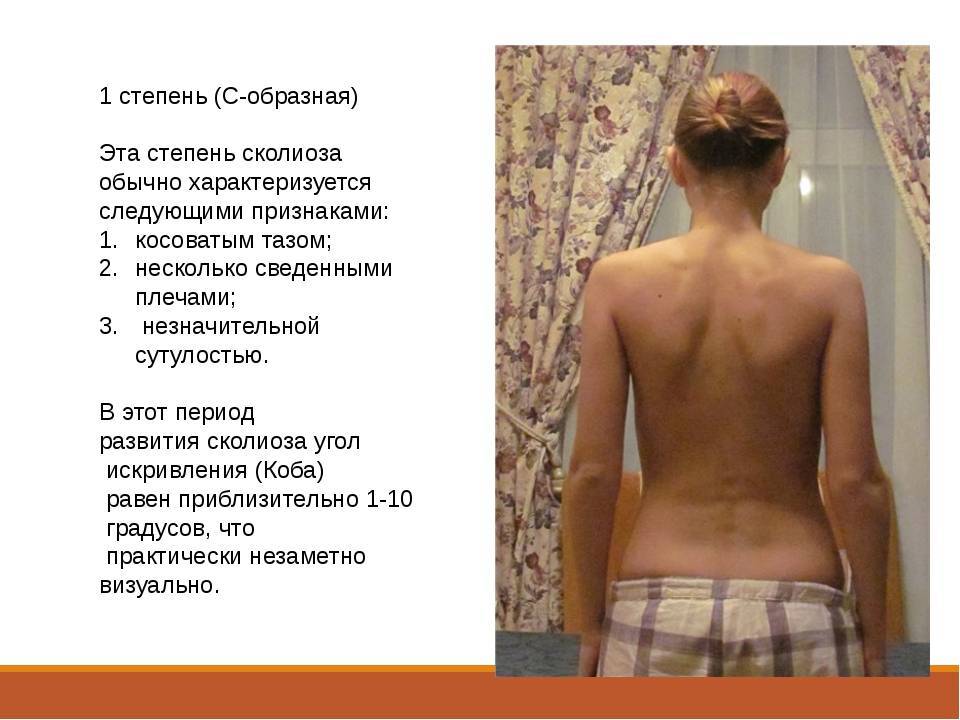

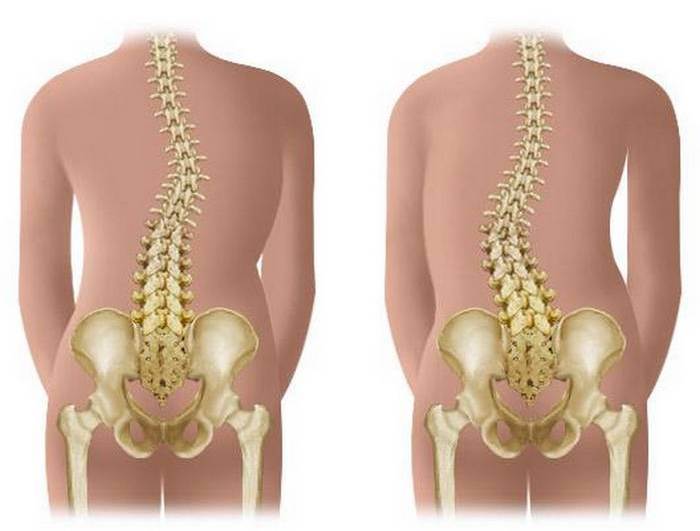
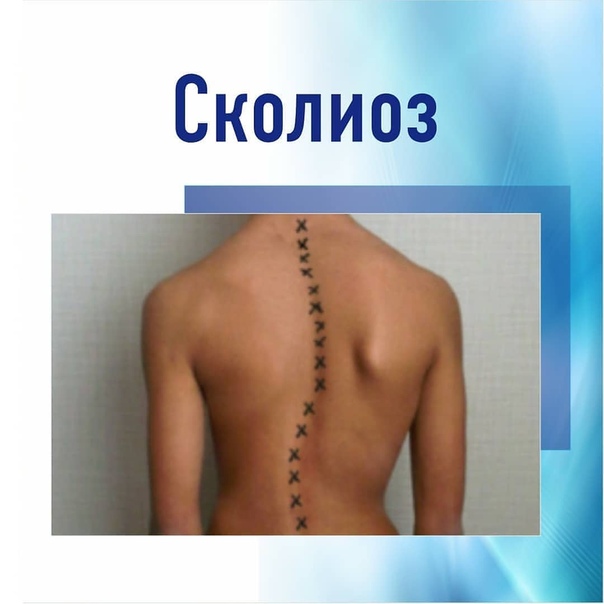 Следить за этим должны в первую очередь родители:
Следить за этим должны в первую очередь родители:
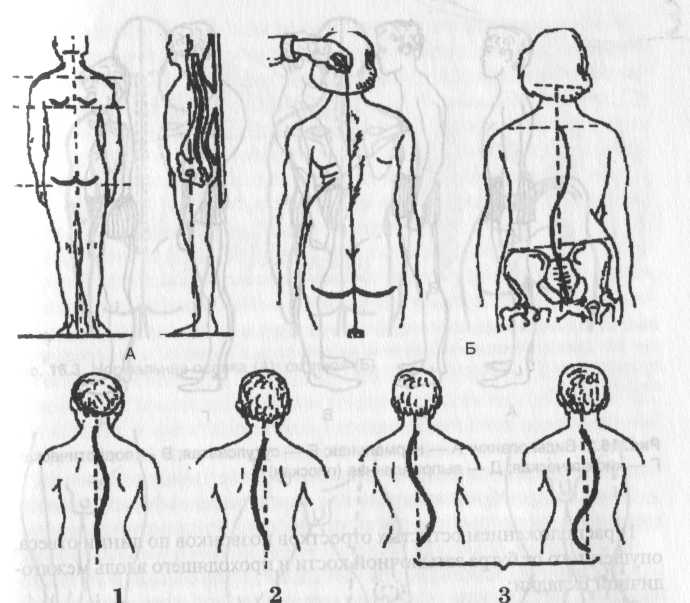 Сколиоз как болезнь – сложная деформация позвоночника, характеризующаяся искривлением его в трех плоскостях.
Сколиоз как болезнь – сложная деформация позвоночника, характеризующаяся искривлением его в трех плоскостях.
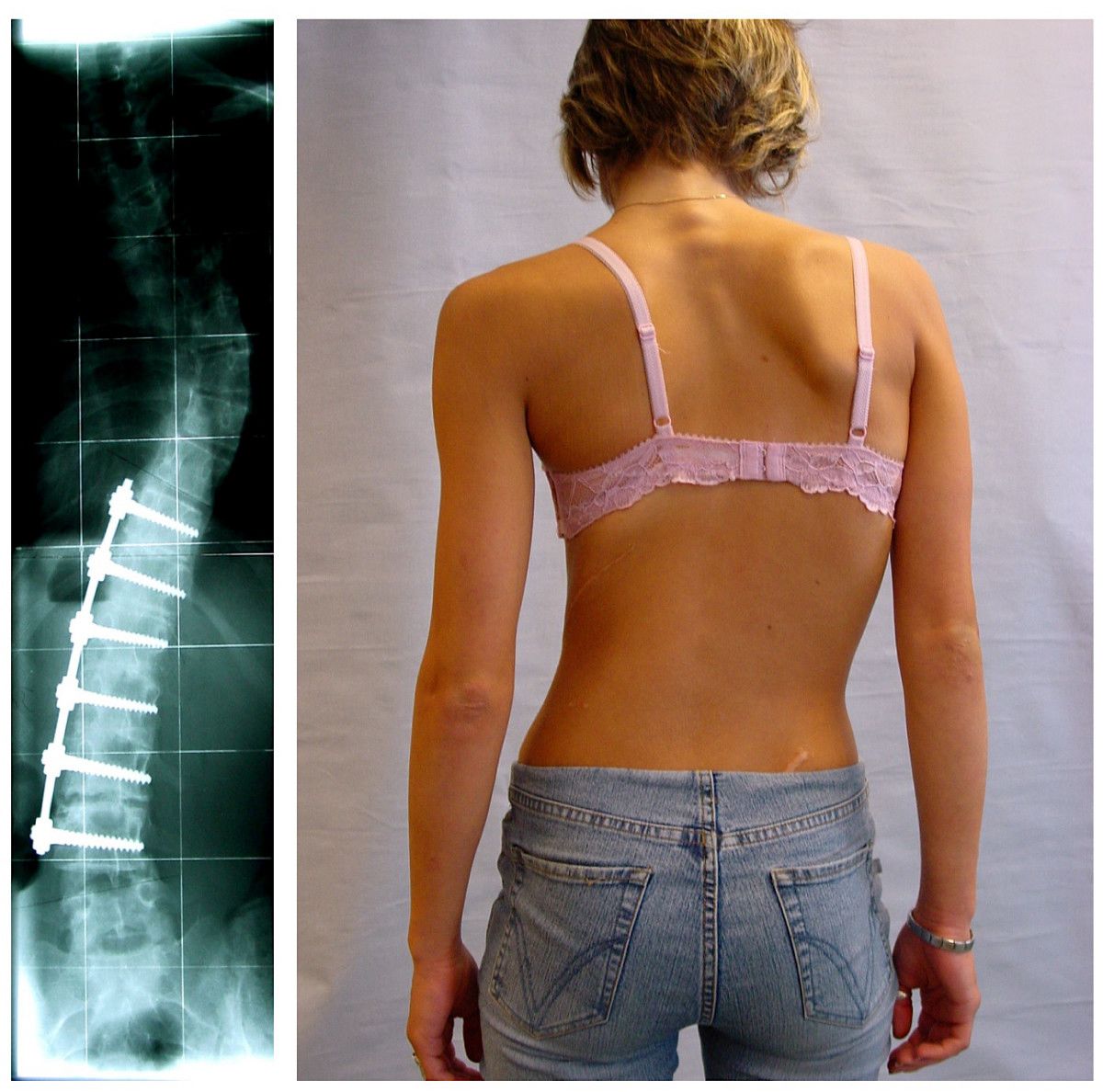
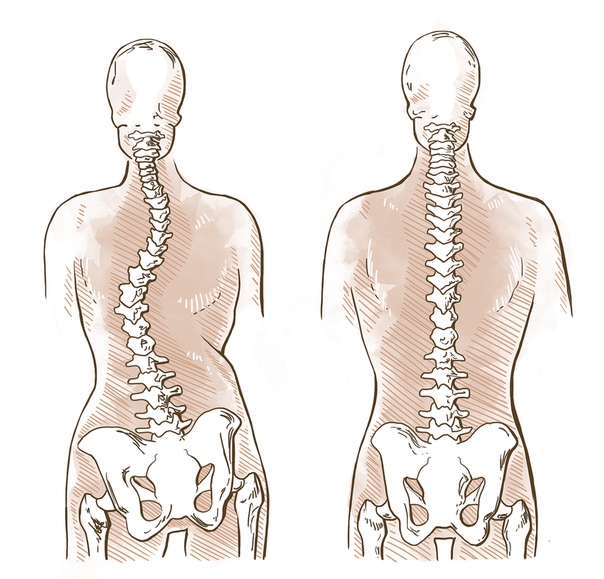
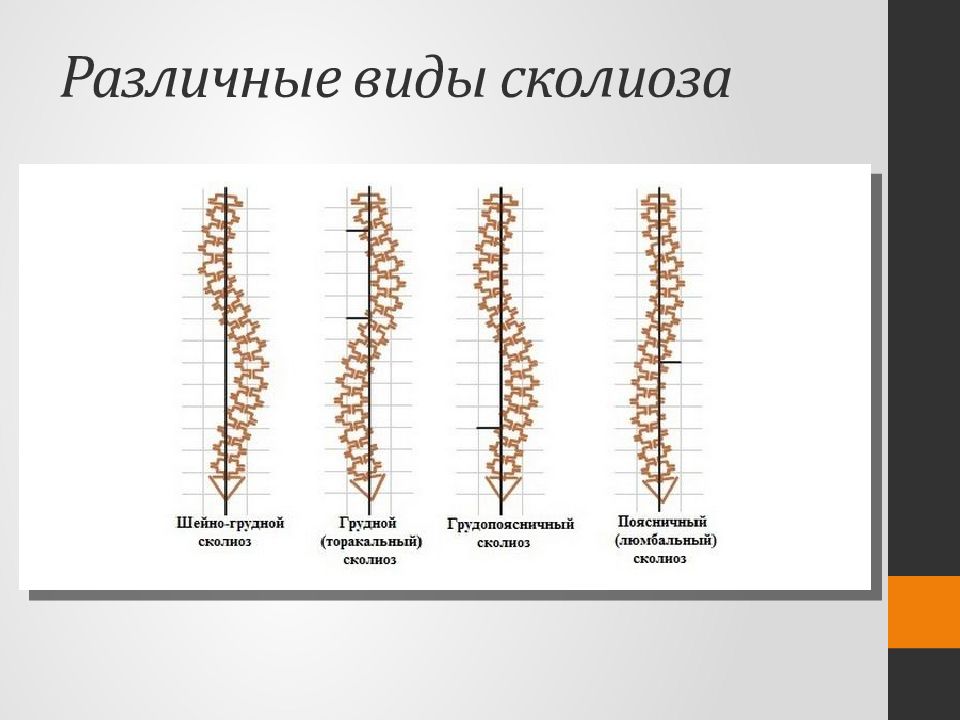
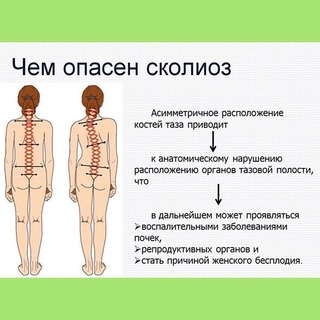 Хочется отметить важность проблемы прогрессирования сколиоза и ее опасность так как очень часто мы встречаемся с запущенными, тяжелыми сколиотическими деформациями превышающими 100 градусов, прогрессировавшие у ребенка только из за того что по тем или иным причинам была выбрана неправильная тактика лечения ребенка без учета прогрессирования заболевания.
Хочется отметить важность проблемы прогрессирования сколиоза и ее опасность так как очень часто мы встречаемся с запущенными, тяжелыми сколиотическими деформациями превышающими 100 градусов, прогрессировавшие у ребенка только из за того что по тем или иным причинам была выбрана неправильная тактика лечения ребенка без учета прогрессирования заболевания. В связи с чем, применение техники операций как у взрослых или подростков приводит к ограничению роста позвоночника.
В связи с чем, применение техники операций как у взрослых или подростков приводит к ограничению роста позвоночника.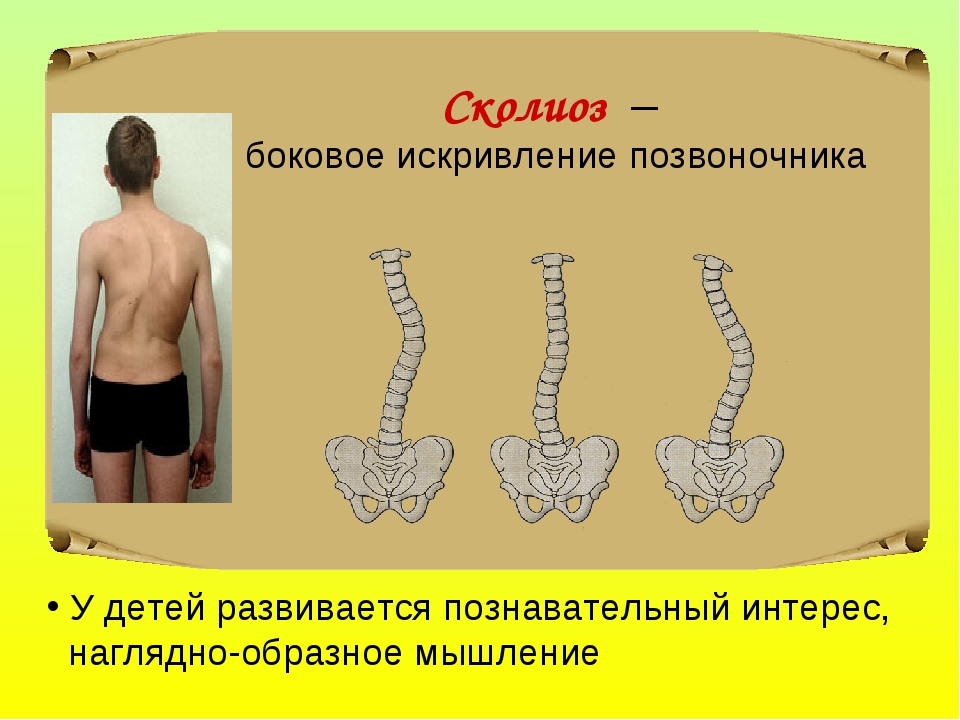 Выполнять сразу операцию с установкой стабильной конструкции, чревато тяжелым осложнением – синдромом “коленчатого вала” когда сколиоз продолжает прогрессировать с уже установленной конструкций на позвоночнике.
Выполнять сразу операцию с установкой стабильной конструкции, чревато тяжелым осложнением – синдромом “коленчатого вала” когда сколиоз продолжает прогрессировать с уже установленной конструкций на позвоночнике. Через 3 год сколиоз прогрессировал уже до IV степени. Хирургическая коррекция была показана уже на тот момент времени. К сожалению, в наш Центр пациент обратился только в возрасте 15 лет с тяжелейшей деформацией более 116 град. Мы выполнили операцию по коррекции сколиоза с установкой конструкции LSZ3. Результата коррекции составил порядка 50% от исходной деформации.
Через 3 год сколиоз прогрессировал уже до IV степени. Хирургическая коррекция была показана уже на тот момент времени. К сожалению, в наш Центр пациент обратился только в возрасте 15 лет с тяжелейшей деформацией более 116 град. Мы выполнили операцию по коррекции сколиоза с установкой конструкции LSZ3. Результата коррекции составил порядка 50% от исходной деформации.
 Во время операции выполняется коррекция деформации – т.н. деротационный маневр, благодаря чему позвонки выравниваются, а деформация значительно исправляется.
Во время операции выполняется коррекция деформации – т.н. деротационный маневр, благодаря чему позвонки выравниваются, а деформация значительно исправляется.









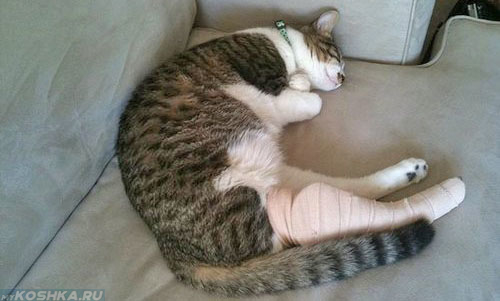

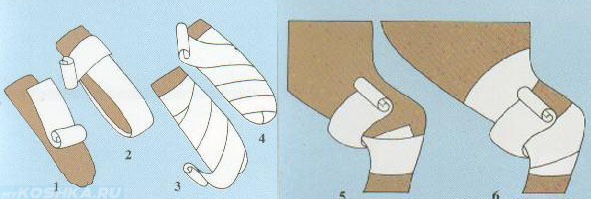






















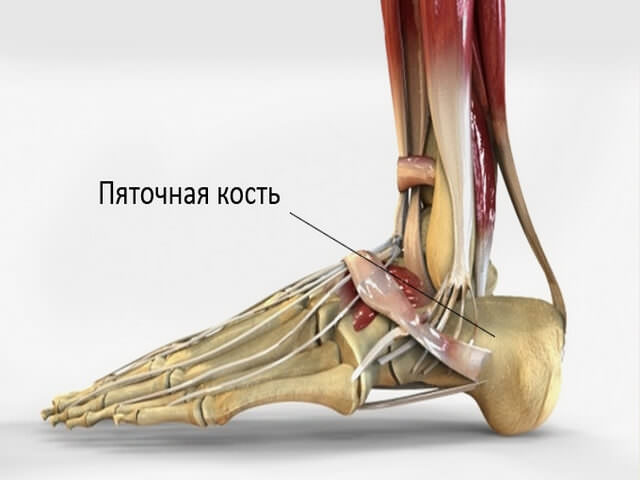
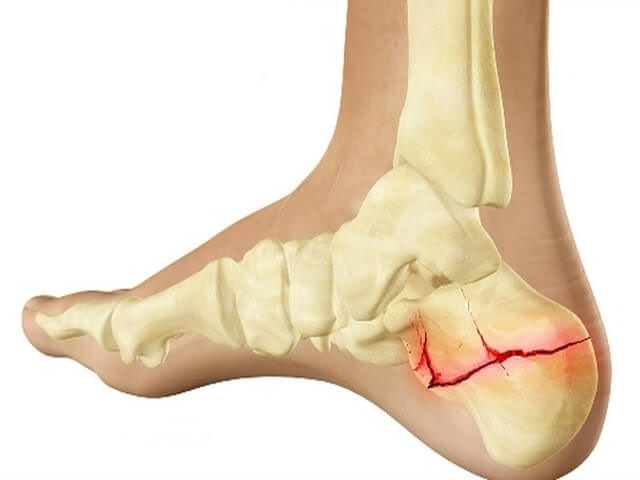
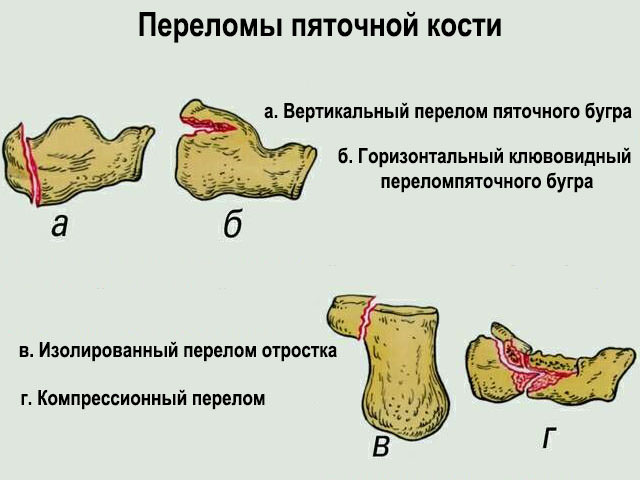




 Боль носит постоянный характер и может возникать даже при незначительных нагрузках, например, при ходьбе по лестнице. Из-за постоянных болей при нагрузке и ограничения всех движений в суставе больные вынуждены пользоваться тростью. В некоторых случаях развивается относительное укорочение ноги в результате перекоса таза и позвоночника, а также отмечается значительное ограничение двигательной активности.
Боль носит постоянный характер и может возникать даже при незначительных нагрузках, например, при ходьбе по лестнице. Из-за постоянных болей при нагрузке и ограничения всех движений в суставе больные вынуждены пользоваться тростью. В некоторых случаях развивается относительное укорочение ноги в результате перекоса таза и позвоночника, а также отмечается значительное ограничение двигательной активности. Наиболее эффективным является сочетание данных методов под контролем врача-ревматолога.
Наиболее эффективным является сочетание данных методов под контролем врача-ревматолога. к. имеет больше рисков и побочных эффектов, чем пользы.
к. имеет больше рисков и побочных эффектов, чем пользы. В большинстве случаев эндопротезирование позволяет полностью восстановить утраченные функции сустава.
В большинстве случаев эндопротезирование позволяет полностью восстановить утраченные функции сустава.
 Может затрагивать один сустав или оба. Является наиболее распространенным видом артроза.
Может затрагивать один сустав или оба. Является наиболее распространенным видом артроза.
 Пациенты, чьи родители страдали заболеваниями хрящевой и костной ткани, в большинстве случаев тоже будут иметь подобные проблемы;
Пациенты, чьи родители страдали заболеваниями хрящевой и костной ткани, в большинстве случаев тоже будут иметь подобные проблемы;
 Появляется хромота после того, как человек долго ходил или перенапрягся. Ограничивается объем движений в суставе. Параллельно развиваются изменения рентгенологической картины: значительно сужается межсуставная щель, смещается головка бедренной кости, остеофиты растут на внутреннем и внешнем краях вертлужной впадины.
Появляется хромота после того, как человек долго ходил или перенапрягся. Ограничивается объем движений в суставе. Параллельно развиваются изменения рентгенологической картины: значительно сужается межсуставная щель, смещается головка бедренной кости, остеофиты растут на внутреннем и внешнем краях вертлужной впадины. С его помощью можно определить наличие заболевания и его стадию. На рентгенографии анализируют структуры сустава на предмет сужения суставной щели, остеофитов, разрушения головки тазобедренной кости.
С его помощью можно определить наличие заболевания и его стадию. На рентгенографии анализируют структуры сустава на предмет сужения суставной щели, остеофитов, разрушения головки тазобедренной кости.
 Для этого врач рекомендует следующие мероприятия:
Для этого врач рекомендует следующие мероприятия: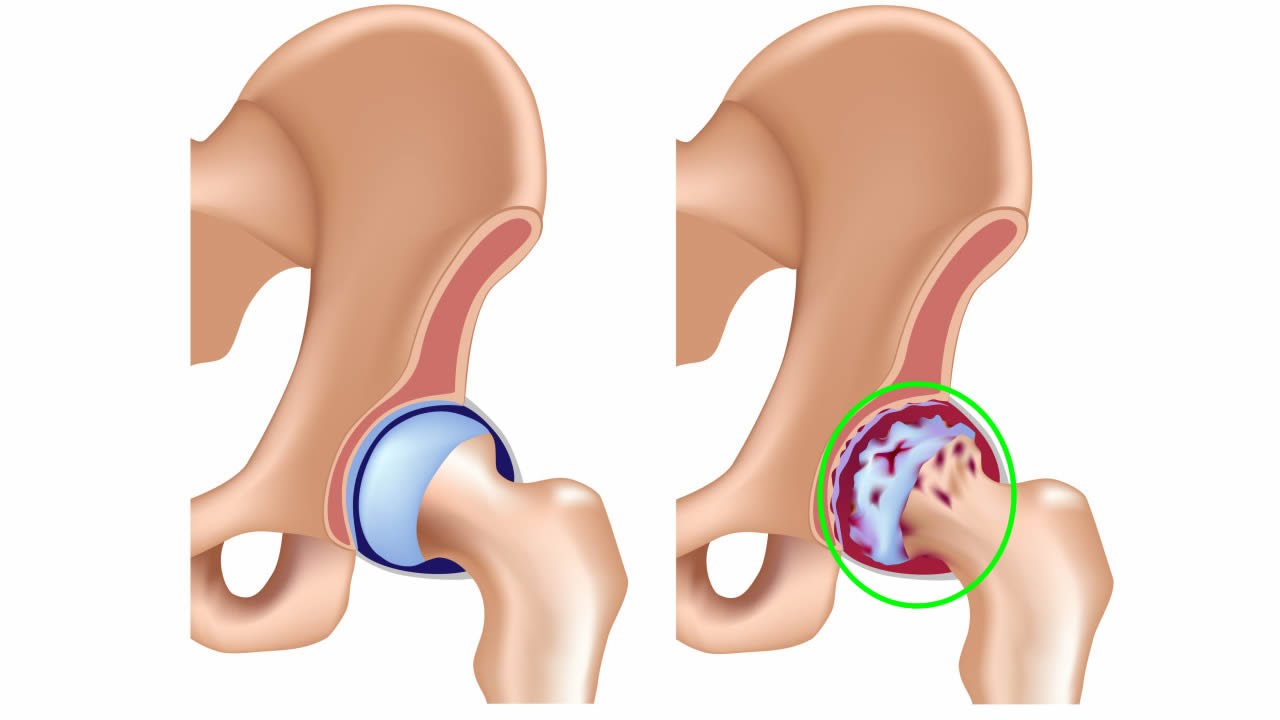 Обратите внимание, что массаж не всегда полезен при коксартрозе – его проводят лишь между обострениями и на некоторых стадиях процесса. Назначить его может лечащий врач, порекомендует приемы массажа, кратность процедуры и длительность курса.
Обратите внимание, что массаж не всегда полезен при коксартрозе – его проводят лишь между обострениями и на некоторых стадиях процесса. Назначить его может лечащий врач, порекомендует приемы массажа, кратность процедуры и длительность курса.
 Особенно это актуально при поздней постановке диагноза. Современные оперативные методики и качественное оснащение операционной позволяют восстановить структуру и функцию сустава, вернуть человеку объем движений и нормальное качество жизни. Наиболее эффективным методом хирургического лечения является эндопротезирование сустава.
Особенно это актуально при поздней постановке диагноза. Современные оперативные методики и качественное оснащение операционной позволяют восстановить структуру и функцию сустава, вернуть человеку объем движений и нормальное качество жизни. Наиболее эффективным методом хирургического лечения является эндопротезирование сустава.

 В течении 2-х месяцев должны быть исключены спортивные занятия, физические нагрузки на сустав, длительная ходьба и некоторые виды упражнений. После полного восстановления человек возвращается к полноценной жизни, может заниматься спортом и активными видами отдыха.
В течении 2-х месяцев должны быть исключены спортивные занятия, физические нагрузки на сустав, длительная ходьба и некоторые виды упражнений. После полного восстановления человек возвращается к полноценной жизни, может заниматься спортом и активными видами отдыха.
 Противопоказаний практически нет.
Противопоказаний практически нет. Последний способ предпочтительнее, потому что так можно определить направление коррекции гораздо точнее. Достаточно рискованная процедура.
Последний способ предпочтительнее, потому что так можно определить направление коррекции гораздо точнее. Достаточно рискованная процедура.
 Зоя Михайловна Косенко
Зоя Михайловна Косенко















 Препараты данной группы используют для устранения мышечного напряжения.
Препараты данной группы используют для устранения мышечного напряжения.













 Ощущение болей в мышцах ног хотя бы раз беспокоило каждого человека. Их появление может быть следствием больших нагрузок на конечности, вызвавших мышечное утомление, или стать сигналом возникновения других проблем со здоровьем. Они могут локализоваться в верхней части ноги, в голени или рассредоточиться по всей конечности. Обычно такие болевые ощущения свидетельствуют о появлении проблем, как с мышцами, так и с сосудами, суставами, сухожилиями или поясничным отделом позвоночника.
Ощущение болей в мышцах ног хотя бы раз беспокоило каждого человека. Их появление может быть следствием больших нагрузок на конечности, вызвавших мышечное утомление, или стать сигналом возникновения других проблем со здоровьем. Они могут локализоваться в верхней части ноги, в голени или рассредоточиться по всей конечности. Обычно такие болевые ощущения свидетельствуют о появлении проблем, как с мышцами, так и с сосудами, суставами, сухожилиями или поясничным отделом позвоночника. Судороги – резкое мышечное сокращение, которое может вызвать боль в мышцах ног. Внезапные острые болевые ощущения словно сворачивают их при потягивании в постели или при изменении положения ног после длительной неподвижности. При легком разминании застывшего участка происходит постепенное расслабление тканей. Хорошим лечением боли в мышцах ног, вызванной судорогами, может стать её профилактика. Диета, богатая белками, ограничивающая соль, обильный прием воды. Чтобы не нарушать кровообращение, необходимо стараться спать на левом боку, а сидя – не скрещивать ноги. Контрастные ванночки для нижних конечностей благоприятно действуют на кровообращение и общее состояние, способствуют закаливанию организма.
Судороги – резкое мышечное сокращение, которое может вызвать боль в мышцах ног. Внезапные острые болевые ощущения словно сворачивают их при потягивании в постели или при изменении положения ног после длительной неподвижности. При легком разминании застывшего участка происходит постепенное расслабление тканей. Хорошим лечением боли в мышцах ног, вызванной судорогами, может стать её профилактика. Диета, богатая белками, ограничивающая соль, обильный прием воды. Чтобы не нарушать кровообращение, необходимо стараться спать на левом боку, а сидя – не скрещивать ноги. Контрастные ванночки для нижних конечностей благоприятно действуют на кровообращение и общее состояние, способствуют закаливанию организма.

