Правосторонний коксартроз 1 степени: Лечение коксартроза тазобедренного сустава
Лечение коксартроза тазобедренного сустава
Коксартроз (артроз тазобедренного сустава) – это одно из наиболее распространенных заболеваний опорно-двигательного аппарата.
Тазобедренный сустав является самым крупным суставом организма, который соединяет бедренные кости с тазом, принимая на себя тем самым большую нагрузку. Сустав имеет вид шаровидного шарнира, при этом круглая головка бедренной кости «вложена» в полусферическую вертлужную впадину таза. Необходимо отметить, что поверхность костей покрывает прочный и в то же время эластичный хрящ, выполняющий функции амортизатора и обеспечивающий беспрепятственное скольжение костей друг по другу, а также предохраняющий кости от разрушения.
Причины коксартроза
Артроз тазобедренного сустава может развиться под влиянием различных факторов, которые приводят к повреждению хрящевой ткани и, как следствие, разрушению костей.
К наиболее частым причинам заболевания относят:
травмы;
нерациональная избыточная физическая нагрузка;
генетическая предрасположенность;
различные заболевания.

Стадии и симптомы коксартроза
Выделяют три степени артроза тазобедренного сустава.
При коксартрозе 1 степени появляются преходящие болезненные ощущения в паховой области, в частности, после физической нагрузки, длительного нахождения на ногах, а также при избыточных движениях в суставе. Как правило, после отдыха боль утихает. Выявить коксартроз на первой стадии развития можно только при помощи рентгенологического исследования, которое позволяет увидеть незначительные краевые костные разрастания.
Для коксартроза тазобедренного сустава 2 степени характерно появление болевых ощущений, которые носят более интенсивный характер и могут возникнуть даже при незначительной нагрузке. Также наблюдается хромота и иррадиация болевых ощущений во внутреннюю поверхность бедра из паховой области. Нередко развивается ограничение движений, уменьшается мышечная сила.
При коксартрозе тазобедренного сустава 3 степени наблюдаются более выраженные симптомы. Боль носит постоянный характер и может возникать даже при незначительных нагрузках, например, при ходьбе по лестнице. Из-за постоянных болей при нагрузке и ограничения всех движений в суставе больные вынуждены пользоваться тростью. В некоторых случаях развивается относительное укорочение ноги в результате перекоса таза и позвоночника, а также отмечается значительное ограничение двигательной активности.
Боль носит постоянный характер и может возникать даже при незначительных нагрузках, например, при ходьбе по лестнице. Из-за постоянных болей при нагрузке и ограничения всех движений в суставе больные вынуждены пользоваться тростью. В некоторых случаях развивается относительное укорочение ноги в результате перекоса таза и позвоночника, а также отмечается значительное ограничение двигательной активности.
Лечение коксартроза
Консервативное лечение коксартроза тазобедренного сустава
Консервативная терапия направлена на увеличение подвижности, уменьшение болевого синдрома и сохранение функции мышц. При выборе метода лечения учитывается возраст больного, общее состояние здоровья, стадия и особенности клинических проявлений заболевания.
При коксартрозе 1 и 2 стадий лечение, как правило, проводится в поликлинических условиях. Главными компонентами консервативного лечения являются физиопроцедуры, медикаментозная терапия, массаж и лечебная физкультура. Наиболее эффективным является сочетание данных методов под контролем врача-ревматолога.
Наиболее эффективным является сочетание данных методов под контролем врача-ревматолога.
Лекарственные препараты из группы нестероидных противовоспалительных обладают противовоспалительным и обезболивающим действием, сосудорасширяющие препараты улучшают кровообращение в поврежденных суставах, а хондропротекторы способствуют поддержанию нормального состава хряща. Применение мазей и компрессов в ходе лечения улучшает кровообращение и снимает мышечные спазмы. Медикаментозную терапию необходимо сочетать с физиотерапевтическими методами: электротерапией, магнитотерапией, ультразвуковой терапией и другими. Важным звеном лечения коксартроза является прохождение курсов массажа, а также занятия лечебной физкультурой. В период обострения необходимо уменьшить вертикальные нагрузки (исключить прыжки, длительное пребывание на ногах, поднятие тяжестей). Целесообразны нагрузки, которые не связаны с вертикальным положением тела, например, велотренажер или плавание.
Внутрисуставное введение любых препаратов крайне нежелательно, т. к. имеет больше рисков и побочных эффектов, чем пользы.
к. имеет больше рисков и побочных эффектов, чем пользы.
Хирургическое лечение коксартроза
Оперативное лечение назначается при недостаточной эффективности консервативных мероприятий или быстром прогрессировании заболевания. Также хирургическое вмешательство возможно при коксартрозе тазобедренного сустава 3 степени, при этом проводится полная замена изношенного сустава искусственным (эндопротезирование тазобедренного сустава). Другие методы (остеотомии, артродез) являются устаревшими и применяются крайне редко, чаще всего – если по какой-то причине невозможно выполнить эндопротезирование.
Эндопротезирование (артропластика) – это операция, которая проводится при запущенных стадиях артроза, в случае разрушения одной или обеих суставных поверхностей. В ходе хирургического вмешательства сочленяющиеся суставные поверхности заменяются искусственными (металлическими), между которыми размещается специальный вкладыш, призванный выполнять функции хряща. Вкладыш изготавливается из различных материалов – керамики, полиэтилена или металла. В большинстве случаев эндопротезирование позволяет полностью восстановить утраченные функции сустава.
В большинстве случаев эндопротезирование позволяет полностью восстановить утраченные функции сустава.
Сегодня полная замена сустава или тотальная артропластика (эндопротезирование) является самым эффективным методом лечения артроза. Современные эндопротезы производятся из специальных материалов, абсолютно совместимых с тканями организма и имеющих очень большой срок службы. В настоящее время хирургам доступны специальные эндопротезы с большими анатомическими головками и короткими ножками, использование которых позволяет минимизировать повреждение мягких тканей, а также оставить запас нетронутой костной ткани на случай возможных в будущем операций.
Операция выполняется с применением минимально инвазивных техник операционного доступа, когда ткани и мышцы не разрезаются, а «раздвигаются». Разрез кожи при этом не превышает 6-8 см. Такая технология значительно сокращает сроки восстановления, позволяя пациенту уже на следующий день ходить с полной опорой на оперированную ногу.
Реабилитация после хирургического лечения коксартроза
При стандартном течении послеоперационного периода восстановление двигательных функций под руководством врачей-реабилитологов проходит в течение недели – пациент после операции может вставать, стоять, ходить, подниматься и спускаться по лестнице. Дополнительная опора (костыли, ходунки) требуется не всем, и в большинстве случаев в качестве психологической поддержки. Сроки полного восстановления после эндопротезирования зависят от многих факторов – исходного состояния пациента, объема и сложности проведенного вмешательства, возраста, веса и других показателей, и составляют от 3 недель до 3 месяцев.
Коксартроз тазобедренного сустава – лечение, операция, цена в СПб
Коксартроз – дегенеративное заболевание, которое приводит к разрушению тазобедренного сустава и имеет хронический характер течения. Чаще встречается у старших возрастных групп. Чаще болеют женщины, чем мужчины.
Начало болезни – постепенное, развивается медленно.
Почему развивается заболевание?
Коксартроз у некоторых пациентов сопровождает естественный процесс старения организма и является дистрофией тканей тазобедренного сустава. На его возникновение влияют такие факторы:
- сниженное питание тканей;
- врожденная аномалия тазобедренного сустава, в частности, дисплазия;
- перенесенная травма тазовой области;
- постинфекционный коксартроз;
- асептический некроз головки тазобедренного сустава;
- болезнь Пертеса (остеохондропатия).
К сожалению, определить причину болезни не всегда удается и патология тазобедренного сустава называется идиопатическим коксартрозом – то есть таким, причины которого не установлены. Это является стимулом для постоянного исследования проблемы. Ведутся научные работы в данной сфере и врачи пришли к выводу, что более высокий риск коксартроза наблюдается у следующих пациентов пациентов:
- Наследственная склонность к патологии.
 Пациенты, чьи родители страдали заболеваниями хрящевой и костной ткани, в большинстве случаев тоже будут иметь подобные проблемы;
Пациенты, чьи родители страдали заболеваниями хрящевой и костной ткани, в большинстве случаев тоже будут иметь подобные проблемы; - Избыточный вес. Значительная масса тела является нагрузкой на суставы, которые и без того регулярно подвергаются механической работе;
- Обменные нарушения, сахарный диабет. Это приводит к некачественному поступлению кислорода и полезных веществ в ткани сустава, из-за чего они теряют свои свойства.
Зная основные факторы риска заболевания, можно спланировать профилактические меры по его предупреждению.
Как распознать патологию тазобедренного сустава?
Симптоматика коксартроза зависит от анатомических особенностей опорно-двигательного аппарата, причин патологии и стадии процесса. Рассмотрим основные клинические проявления:
- болезненность сустава;
- иррадиация боли в колено, бедро, паховую область;
- скованность движения;
- ограниченная подвижность;
- нарушения ходьбы, хромота;
- снижение массы мышц бедра;
- укорочение поврежденной конечности.

Клиническая картина соответствует внутренним изменениям в тканях сустава. Симптомы нарастают постепенно и на первых стадиях пациент не уделяет им должного внимания. Это опасно, ведь именно в начале процесса лечение приносит больший эффект.
Клинические и рентгенологические степени коксартроза
Ниже перечислены симптомы болезни, характерные для каждой степени.
- 1 степень. Пациент ощущает периодическую болезненность и дискомфорт. Неприятные ощущения беспокоят после физических нагрузок, длительного положения в статической позе. Болезненность локализована в зоне сустава и проходит после отдыха. На этой стадии процесса не нарушена походка и нет укорочения ноги. Изменения заметны на рентгенограмме – сужается суставная щель, появляются остеофиты (костные разрастания).
- 2 степень. Увеличивается интенсивность боли, она может появляться во время отдыха и иррадиирует в соседние участки тела.
 Появляется хромота после того, как человек долго ходил или перенапрягся. Ограничивается объем движений в суставе. Параллельно развиваются изменения рентгенологической картины: значительно сужается межсуставная щель, смещается головка бедренной кости, остеофиты растут на внутреннем и внешнем краях вертлужной впадины.
Появляется хромота после того, как человек долго ходил или перенапрягся. Ограничивается объем движений в суставе. Параллельно развиваются изменения рентгенологической картины: значительно сужается межсуставная щель, смещается головка бедренной кости, остеофиты растут на внутреннем и внешнем краях вертлужной впадины.
- 3 стадия. Болезненность приобретает постоянный характер, появляется в дневное и ночное время. Значительно ухудшается походка, появляется постоянное прихрамывание. Резко снижается двигательная функция, атрофируются мышцы ноги. изменение мышечной ткани приводит к тому, что нога немного “подтягивается” и становится короче. Это приводит к деформации осанки и искривлению тела. Рентгенограмма на данной стадии процесса: тотальное сужение щели между поверхностями сустава, деформация головки бедренной кости, значительный рост остеофитов.
Диагностическая программа при заболевании
Основной метод диагностики – рентгенологический. С его помощью можно определить наличие заболевания и его стадию. На рентгенографии анализируют структуры сустава на предмет сужения суставной щели, остеофитов, разрушения головки тазобедренной кости.
С его помощью можно определить наличие заболевания и его стадию. На рентгенографии анализируют структуры сустава на предмет сужения суставной щели, остеофитов, разрушения головки тазобедренной кости.
Если есть необходимость в исследовании состояния мягких тканей – проводится магниторезонансная томография. Она позволяет детально исследовать состояние хрящевых участков сустава, а также мышц тазобедренной области.
Современные методы и направления лечения коксартроза тазобедренного сустава
Лечение коксартроза может быть консервативным и хирургическим. Лечение коксартроза направлено на достижение следующих целей:
- снижение болевых проявлений;
- восстановление двигательной активности;
- реабилитация и восстановление трудоспособности;
- профилактика осложнений;
- повышение качества жизни пациента.
Начало лечения заключается в модификации факторов риска.
 Для этого врач рекомендует следующие мероприятия:
Для этого врач рекомендует следующие мероприятия:- нормализация массы тела;
- отказ от вредных привычек;
- полноценное питание;
- нормализация физической активности;
- сбалансированный питьевой режим;
- здоровый сон.
Консервативное лечение различают: медикаментозное и немедикаментозное. Медикаментозное лечение включает в себя нестероидные противовоспалительные препараты, анальгетики, хондропротекторы. Они снижают воспалительный процесс в тканях сустава, устраняют отек и болезненность, восстанавливают объем движений и улучшают состояние хрящевой ткани.
Немедикаментозное лечение включает, помимо прочего, массаж пораженного участка. Это стимулирует работу мышц, противостоит их дистрофии и является профилактикой укорочения конечности. Полноценный и профессиональный массаж стимулирует кровоток в зоне сустава, а это, в свою очередь, приводит к нормализации обмена веществ в тканях.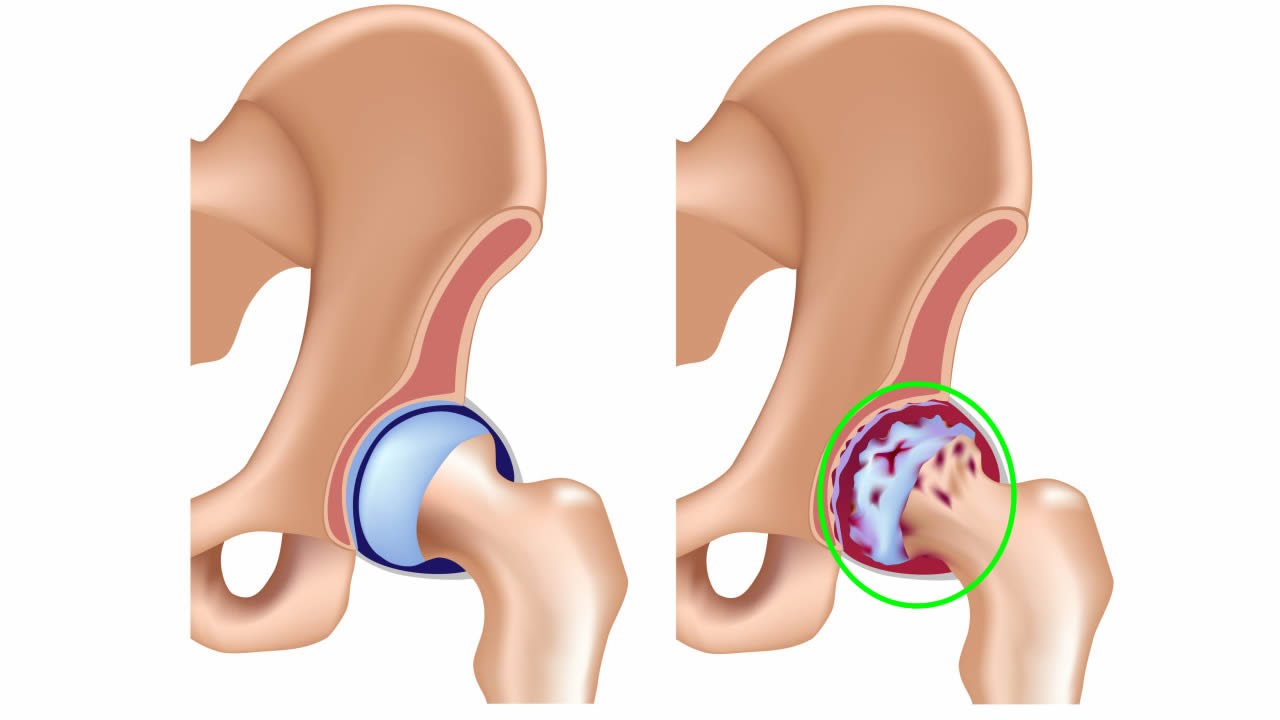 Обратите внимание, что массаж не всегда полезен при коксартрозе – его проводят лишь между обострениями и на некоторых стадиях процесса. Назначить его может лечащий врач, порекомендует приемы массажа, кратность процедуры и длительность курса.
Обратите внимание, что массаж не всегда полезен при коксартрозе – его проводят лишь между обострениями и на некоторых стадиях процесса. Назначить его может лечащий врач, порекомендует приемы массажа, кратность процедуры и длительность курса.
Обязательное условие лечения – лечебная физкультура. Это профилактика контрактур и прогрессии заболевания. Упражнения должны проводится ежедневно, только тогда они имеют эффект. Гимнастика подбирается в индивидуальном порядке и назначается врачом реабилитологом. Упражнения улучшают общее самочувствие, снижают риск эмоциональных расстройств, укрепляют силы организма.
Физиотерапия – еще один метод, который применяет при коксартрозе. Это может быть грязелечения, лечебные ванны и душ, магнитотерапия. Применяется электро- и фонофорез с лекарственными веществами.
Если перечисленные методы лечения не принесли эффекта или применялись несвоевременно – требуется хирургическое лечение.
Оперативное вмешательство при коксартрозе
Хирургическое лечение применяется при неэффективности консервативных методов. Особенно это актуально при поздней постановке диагноза. Современные оперативные методики и качественное оснащение операционной позволяют восстановить структуру и функцию сустава, вернуть человеку объем движений и нормальное качество жизни. Наиболее эффективным методом хирургического лечения является эндопротезирование сустава.
Особенно это актуально при поздней постановке диагноза. Современные оперативные методики и качественное оснащение операционной позволяют восстановить структуру и функцию сустава, вернуть человеку объем движений и нормальное качество жизни. Наиболее эффективным методом хирургического лечения является эндопротезирование сустава.
Показаниями к оперативному вмешательству являются:
- коксартроз 2-3 степени;
- отсутствие эффекта терапии;
- тотальное ограничение движений, ходьбы.
Противопоказания, которые не позволяют выполнить операцию:
- декомпенсированное состояние почек, сердца, печени;
- психические болезни;
- острая стадия воспалительного процесса в организме.
Именно для этого проводится предоперационная диагностика. Однако если есть возможность корректировать состояние – пациент готовится к операции и после этого проводится вмешательство.
Операция заключается в удалении пораженных тканей и установке протеза. Существуют различные модели эндопротезов. Различаются методы их крепления в кости – цементная и бесцементная, материалом, из которого изготовлен эндопротез. О всех особенностях эндопротеза и тонкостях оперативного вмешательства можно получить информацию на консультации у лечащего врача.
Период восстановления после хирургического лечения
С первого дня после операции проводится реабилитация под контролем врача. Сначала она заключается в выполнении пассивных движений, затем нагрузки постепенно увеличиваются. Ходьба в первое время допускается только с костылями, разрешается сидение и приседание.
Естественно, в первое время после операции существуют ограничения по нагрузкам. Этого не стоит бояться – ведь без операции эти ограничения сохранились бы до конца жизни. Снижение физической активности после хирургического лечения необходимо для укрепления положения эндопротеза, восстановление целостности кости, заживления ран. В течении 2-х месяцев должны быть исключены спортивные занятия, физические нагрузки на сустав, длительная ходьба и некоторые виды упражнений. После полного восстановления человек возвращается к полноценной жизни, может заниматься спортом и активными видами отдыха.
В течении 2-х месяцев должны быть исключены спортивные занятия, физические нагрузки на сустав, длительная ходьба и некоторые виды упражнений. После полного восстановления человек возвращается к полноценной жизни, может заниматься спортом и активными видами отдыха.
Сроки службы эндопротеза: большинство фирм обозначает выживаемость около 90% на сроках наблюдения до 15 лет.
Коксартроз 1 и 2 степени
Коксартроз — болезнь, разрушающая тазобедренный сустав, чаще всего встречается у женщин старше 40 лет. Этот недуг довольно хорошо поддаётся консервативной терапии.
Больному назначают щадящий режим физической активности — сведите к минимуму нагрузки на поражённый сустав. Нужно полностью исключить спортивные тренировки, интенсивную ходьбу и тяжёлый физический труд.
Пациент должен регулярно выполнять комплекс упражнений лечебной гимнастики. Также необходимо посещать сеансы физиотерапии и принимать препараты для уменьшения воспаления и боли в тазобедренном суставе.
Способы лечения коксартроза первой-второй степени
Медикаменты
- Противовоспалительные средства (мовалис, диклофенак и другие). Они снимут отёк и воспаление, но при длительном применении могут вызвать побочные эффекты, одно из которых — обострение язвы желудка. Пожалуй, самым безопасным препаратом в этой линейке считается мовалис.
- Сосудорасширяющие препараты (цинарезин, трентал) активизируют кровоснабжение сустава, что способствует более быстрому восстановлению. Побочных эффектов почти нет.
- Медикаменты, расслабляющие мышцы, например, мидокалм. Они хорошо снимают боль, которая возникает при спазмах мышц вокруг больного сустава. Однако возможны побочные эффекты: головокружение, замедленность реакций.
- Хондропротекторы — препараты, которые восстанавливают хрящевую ткань (глюкозамин, артепарон). Самые полезные медикаменты для лечения коксартроза. Препараты помогают хрящу восстановиться даже после прекращения приёма.
 Противопоказаний практически нет.
Противопоказаний практически нет. - Гормональные стероидные препараты. Неплохой эффект дают лишь иногда, зато имеют множество побочных действий.
Компрессы, мази, примочки
Эффективность такого способа лечения достаточно низка, потому что активные вещества не попадают к больному суставу. Эти процедуры приносят пользу, не столько за счёт своего химического состава, сколько за счёт массирования при их нанесении.
Физиотерапия
Магнитотерапия, массаж, ультразвук, УВЧ-терапия, лечение светом и электричеством, лазерная терапия и т.д. Такие методы воздействуют довольно поверхностно, но они улучшают кровообращение вокруг тазобедренного сустава.
Массаж
Качественный массаж при данном заболевании очень полезен. Рекомендуем его делать как можно чаще.
Вытяжение суставов
Суставы вытягивают при помощи специального аппарата или вручную. Последний способ предпочтительнее, потому что так можно определить направление коррекции гораздо точнее. Достаточно рискованная процедура.
Последний способ предпочтительнее, потому что так можно определить направление коррекции гораздо точнее. Достаточно рискованная процедура.
Упражнения
Специально разработанные для больных коксартрозом упражнения улучшают кровообращение и при этом не вызывают боли. Рекомендуется плавать, особенно в солёной воде.
Народная медицина
Чтобы убрать симптомы коксартроза, многие прибегают к народным средствам. Лучше не рисковать, занимаясь только самолечением, и обратиться к врачу. Однако методы народной медицины способны ускорить выздоровление, так что их можно использовать параллельно с традиционной терапией.
Для лечения коксартроза используют:
Мази:- сок алоэ, растёртые листья мяты и эвкалипта в равных долях;
- 1 часть мёда, полчасти водки, 1 часть тёртой редьки, столовая ложка соли.
- пихтовое масло;
- пчелиный яд.
Единственный способ лечения третьей, самой серьёзной стадии коксартроза — это хирургическое вмешательство.
Как остановить коксартроз | ЗДОРОВЬЕ: Медицина | ЗДОРОВЬЕ
Коксартроз – деформирующий артроз тазобедренного сустава. Характеризуется прогрессирующим течением и нарушением двигательной функции человека.
Коварность заболевания проявляется в том, что часто признаки болезни появляются довольно поздно. И пациент, впервые обратившийся в больницу, сразу получает диагноз «Коксартроз 3-4-й степени» – это практически полностью разрушенный сустав. На этой стадии коксартроз действительно не лечится консервативным путем – только операция. Хорошо, что Олег своевременно узнал о своем заболевании. Потому что, если принимать правильные меры, можно остановить развитие коксартроза 1-й, а также 2-й степени и жить нормально, без операции.
Сустав – это своеоб-разный подшипник, в котором роль скользящего элемента выполняет хрящ. Хрящ – очень плотная, скользкая и живая ткань. Ей, как и любым другим живым клеткам, необходимо питание и выведение продуктов отхода. Обычные клетки все это получают при помощи крови, которая приносит питательные вещества и уносит вредоносные. Но отличие хрящевой ткани сустава в том, что у нее нет собственного кровоснабжения – она получает все необходимое из кости и синовиальной жидкости, которая находится внутри суставной сумки и омывает хрящ. Чтобы этот процесс происходил, синовиальная жидкость должна очень активно циркулировать в суставе, т.е. сустав должен ДВИГАТЬСЯ! Вот почему для лечения артроза была открыта лечебная физкультура (ЛФК). И тут необходимо уточнить. Движения должны быть очень бережными, без нагрузки на сустав. Резкие движения, вызывающие боль, могут нанести вред суставу и ускорить его разрушение.
Но это ещё не всё. Вокруг больного сустава – отек и спазм мышц, кровообращение нарушено. Откуда суставная сумка получит необходимые питательные вещества, чтобы передать их синовиальной жидкости? Поэтому, перед тем как заниматься ЛФК, вокруг сустава надо снять отечность и восстановить нормальное кровоснабжение. Для этого применяется физиотерапия. Она, действуя мягко и в то же время целенаправленно прямо на область больного сустава, дает возможность снять воспаление, отек, мышечный спазм, открыть кровеносные капилляры.
Так что же нужно при артрозе?
- Средство, восстанавливающее кровоснабжение вокруг сустава, – аппарат бегущего импульсного магнитного поля АЛМАГ-02. При коксартрозе основной излучатель АЛМАГа-02 располагают по внешней поверхности бедра, огибая им больной сустав. Тазобедренные суставы относятся к суставам «глубокого залегания» и практически недостижимы для портативных приборов, но глубины проникновения магнитных импульсов АЛМАГа-02 (15 см) достаточно для того, чтобы добраться к больному суставу. АЛМАГ-02 позволяет одновременно воздействовать на пояснично-крестцовый отдел позвоночника и больной тазобедренный сустав, что способствует повышению результативности лечения и позволяет проводить процедуру 1 раз в день. АЛМАГ-02 даёт возможность успешно справляться с острыми и хроническими заболеваниями опорно-двигательной, сердечно-сосудистой, бронхолегочной, нервной систем, внутренних органов, нарушений иммунитета, при травматических повреждениях и их осложнениях.
- Средство, заставляющее сустав двигаться (ЛФК).
- Полноценное питание самого больного, чтобы необходимые хрящу вещества вообще присутствовали в крови. Наличие этих составляющих даёт возможность восстановить хрящ и вылечить артроз на начальных стадиях, а на более поздних – приос-тановить прогрессирование. И чем раньше будет начато правильное лечение, тем лучше.
Только до 15 августа Алмаг-02 ПО СНИЖЕННОЙ ЦЕНЕ в г. Самаре
l В магазинах «Домашний доктор»………………… (846) 266-38-82.
l В аптечной сети «Вита»………………………………… (846) 270-54-04.
l В Аптеке Низких цен…………………………. ул. Ташкентская, д. 98.
l В аптечной сети «Алия»……………………………….. (846) 269-30-00.
l В магазинах «Медтехника»…………………………… (846) 242-79-30.
Тел. горячей линии завода – 8-800-200-01-13 (звонок
бесплатный). Также заказать аппараты можно наложенным платежом по адресу: 391351, Рязанская обл., Елатьма, ул. Янина, 25, ОАО «Елатомский приборный завод», ОГРН 1026200861620. Лицензия №ФС-99-04-000914-14 от 10.02.2014 на осуществление деятельности по производству и техническому обслуживанию мед. техники выдана Фед. службой по надзору в сфере здравоохранения. Сайт в Интернете: www.elamed.com. На правах рекламы.
Смотрите также:
Три правила, чтобы остановить коксартроз
Коварство этого вида артроза в том, что боль появляется только на поздних стадиях
Коксартроз – это деформирующий артроз тазобедренного сустава, который характеризуется прогрессирующим течением и нарушением двигательной функции человека (читать подробнее).
Коварный коксартроз
Коварство этого вида артроза в том, что боль появляется только на поздних стадиях. И пациент, в первый раз придя на прием, нередко сразу получает диагноз – коксартроз III степени. А это очень серьезно! Ведь коксартроз на этой стадии вылечить практически невозможно. Но можно остановить прогрессирование болезни, чтобы жить нормально и не допустить операции по замене сустава.
Почему появляется коксартроз
Для жизнедеятельности клеток хрящевой ткани нужно полноценное питание и выведение продуктов обмена. У хрящевой ткани нет собственного кровоснабжения. Кислород и питательные вещества хрящ получает из кости и синовиальной жидкости, находящейся внутри суставной сумки и омывающей хрящевые клетки. Процесс питания хрящевой ткани должен происходить беспрерывно по цепочке: стенки суставной сумки выделяют синовиальную жидкость, а из этой жидкости клетки хряща вбирают питательные вещества. Если в цепочке затрудняется работа одного звена, развивается коксартроз.
Движения должны быть очень бережными. Нельзя выполнять упражнения через силу, преодолевая боль!
Правила лечения
1. Восстановить кровоснабжение сустава. Вокруг больного сустава образовывается отек и спазм мышц, что приводит к нарушению кровообращения суставной сумки, ухудшается образование синовиальной жидкости. Вот почему при коксартрозе нужно сначала снять отечность и восстановить кровообращение. Для этого проводят магнитотерапию. Она восстанавливает нормальную жизнедеятельность в суставах, снимает отек, воспаление и мышечный спазм. Курсы магнитотерапии нужно проводить регулярно: 3-4 раза в год.
2. Больше двигаться. Только тогда синовиальная жидкость будет активно омывать хрящ, а клетки будут хорошо питаться и размножаться. Движения должны быть очень бережными. Нельзя выполнять упражнения через силу, преодолевая боль! Иначе сустав еще сильнее заболеет, а разрушение ускорится.
3. Изменить образ жизни и рацион питания. Нельзя поднимать тяжелые вещи, сидеть и стоять долго. В пище должны присутствовать продукты, обеспечивающие хрящ необходимыми элементами (фтор, магний, фосфор и витамины).
При соблюдении правил восстановить хрящ и вылечить коксартроз I и II степени обычно удается. При коксартрозе III степени реальность выздоровления или улучшения самочувствия зависит от упорства и пунктуальности пациента. Хороших результатов можно достичь только, если сам больной настроен на серьезную работу. Главная задача – сохранить родной сустав. Физиотерапия с ней успешно справляется.
Н. А. СТИЦЕНКО, к.м.н, врач-ортопед
Как избавиться от коксартроза за 15 минут в день?
Для лечения коксартроза предназначен магнитотерапевтический аппарат АЛМАГ-02.
АЛМАГ-02 дает возможность облегчить страдания и затормозить разрушение опорно-двигательного аппарата
Его применяют, чтобы снять боль, вернуть радость движения и избежать операции. И нужно всего 15 минут в день! Конечно, не за один раз. Надо регулярно проходить двухнедельный лечебный курс по 15-20 минут ежедневно. АЛМАГ-02 дает возможность облегчить страдания и затормозить разрушение опорно-двигательного аппарата.
Почему АЛМАГ-02?
1. Глубина проникновения магнитных импульсов АЛМАГа-02 позволяет лечить глубокий тазобедренный сустав.
2. В памяти АЛМАГа-02 записана специальная программа для лечения коксартроза. В ней параметры магнитного поля подобраны так, чтобы лечить как можно лучше.
3. При коксартрозе нужно воздействовать не только на сам сустав, но и на окружающие мышцы. Для этого нужна большая площадь воздействия, которую АЛМАГ-02 может обеспечить.
Показания
• Коксартроз
• Полиартрит
• Атеросклероз
• Лимфедема
Приобрести Алмаг-02 можно в аптеках:
– Спрэй – Первомайский проспект, д. 35 тел. (4912) 93-77-01
– Ригла – Интернациональная, д.11 тел. (4912) 21-39-55.
Также заказать аппарат (в т.ч. наложенным платежом) вы можете по адресу:
391351, Рязанская обл., р.п. Елатьма, ул. Янина, 25, АО «Елатомский приборный завод» или на сайте завода: www.elamed.com
Бесплатный телефон завода: 8-800-200-01-13.
ОГРН 1026200861620
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ. ПРОКОНСУЛЬТИРУЙТЕСЬ СО СПЕЦИАЛИСТОМ
На правах рекламы.
ЧИТАТЬ ТАКЖЕ
Что нужно знать о коксартрозе: причины, лечение и профилактика
Доцент РязГМУ Игорь Фокин рассказал читателям «Комсомолки» о коварности этого недуга и о том, как его можно избежать (подробнее).
Артроз тазобедренного сустава (коксартроз, деформирующий артроз, остеоартроз): степени, симптомы, лечение
Артроз тазобедренного сустава ― болезнь, требующая незамедлительного лечения. В противном случае велик риск усиления болей в области бедра, коленей, паха, а также могут появиться скованность в движении, прихрамывание и другие симптомы.
Подробнее о заболевании и лечении…
Процедуры ударно-волновой терапии призваны помочь разрушить солевые отложения, снять боль, повысить подвижность сустава.
Подробнее о показаниях…
Внутрисуставное введение лекарственных препаратов может применяться при необходимости восстановить разрушенный хрящ сустава и выработку его смазки, простимулировать регенерацию тканей.
Узнать больше…
Для восстановления мышечного тонуса и нормализации кровообращения в проблемной области может использоваться электростимуляция — лечение посредством воздействия электрическими импульсами.
Показания к применению…
Введение лекарственных веществ непосредственно в патологический очаг может быть актуальным, если требуется добиться большего эффекта и оперативно снять боль.
Подробнее о показаниях к применению…
Боли и дискомфорт в тазобедренном суставе никогда не беспокоят здоровых людей — в сущности, можно прожить всю жизнь, не задумываясь о том, как работает это образование в нашем теле. Однако те, кому довелось столкнуться с артрозом тазобедренного сустава, невольно переходят в ранг экспертов и по строению сустава и по лечению заболевания — иначе надежд на хорошее самочувствие мало.
Что такое деформирующий артроз тазобедренного сустава и почему он возникает
Артроз тазобедренного сустава (известен также под названиями коксартроз и деформирующий остеоартроз тазобедренного сустава) — одна из наиболее часто диагностируемых патологий костно-мышечной системы. В России этот недуг является ведущей причиной нетрудоспособности у людей с болезнями суставов.
Для справки
Коксартроз — хроническое воспаление тазобедренного сустава, для которого характерно преждевременное разрушение хрящевой ткани, сужение суставной щели и уменьшение подвижности ноги со стороны поражения.
Образно проблему человека, страдающего от артроза тазобедренного сустава, можно сравнить с дверью, петли которой не смазаны. Из-за недостатка «смазки» внутри сустава кости начинают соприкасаться, что провоцирует боль и скованность (подобно скрипу и тугому ходу двери). Позже, если заболевание игнорировать, на костных поверхностях возникают выросты («ржавчина»), которые все больше ограничивают движения в суставе, а при неблагоприятном исходе он перестает выполнять свою функцию.
Обычно считается, что артроз тазобедренного сустава — возрастная проблема. Статистика подтверждает эту точку зрения: после 40 лет такой диагноз ставят одному из десяти, после 60 лет — одному из трех пациентов, а у тех, кому за 70, коксартроз выявляется в 80% случаев. Но нередко боли в бедре приводят в кабинет ортопеда и молодежь.
Так, среди причин остеоартроза тазобедренного сустава выделяют следующие наиболее значимые:
- врожденное нарушение развития (дисплазия) сустава, которое может никак себя не проявлять до зрелого возраста;
- преждевременное изнашивание суставов, возникающее вследствие интенсивных нагрузок у спортсменов или при ожирении;
- травмы и инфекции, затрагивающие опорно-двигательный аппарат;
- другие заболевания костно-мышечной системы, которые приводят к патологическому перераспределению нагрузки на суставы;
- нарушение кровоснабжения сустава (например, вследствие атеросклероза сосудов).
Врачи полагают, что к артрозу тазобедренного сустава ведет совокупность факторов, поэтому у людей с предрасположенностью к этой болезни патологический процесс возникает раньше, как и у больных ожирением, сахарным диабетом или ишемическим поражением сердца.
Симптомы коксартроза
Первым признаком артроза является боль после физической нагрузки. Неприятные ощущения возникают как в паховой области, так в бедре и колене.
Это важно
Часто при коксартрозе боль поначалу сосредоточена в коленном суставе, и человек обращается к врачу именно с такой жалобой. Неопытный доктор может назначить рентген этой области и при наличии незначительных изменений выставить ошибочный диагноз — гонартроз 1 степени. В результате время будет упущено. Поэтому при болях в ноге стоит уделить время поиску грамотного врача-ортопеда и хорошей ортопедической клиники.
Если коксартроз не начать лечить на ранних стадиях, к боли присоединяются следующие симптомы: скованность и хруст в суставе, изменение походки (часто, чтобы избежать неприятных ощущений, больные разворачивают ногу кнаружи и переваливаются при ходьбе с боку на бок — формируется «утиная» походка), прихрамывание. Со временем патологический процесс приводит к атрофии мышц бедра и визуальному укорочению больной конечности. На поздних стадиях остеоартроз тазобедренного сустава перерастает в анкилоз — полное сращивание бедренной кости с тазом, отчего нога фиксируется в одном положении и выполняет лишь функцию опоры.
Степени заболевания
Для удобства диагностики врачи выделяют три степени коксартроза:
- 1 степень остеоартроза тазобедренного сустава выставляется при умеренных болевых проявлениях и отсутствии скованности в движениях. При рентгенографии заметно небольшое сужение суставной щели и единичные костные выросты, остеофиты. При условии адекватного лечения коксартроз 1 степени можно остановить, устранив симптомы заболевания.
- 2 степень коксартроза сопровождается появлением ноющей боли даже в состоянии покоя ноги. Движения в суставе затруднены: человек не может поднимать и отводить ногу вбок. Особенно ощутима боль при попытке разворачивать стопу выпрямленной ноги вправо и влево. Больной хромает, иногда в суставе слышен хруст. На рентгеновских снимках — деформация головки бедренной кости, многочисленные остеофиты и сужение суставной щели на треть. Лечебные меры позволяют приостановить ход болезни на долгие годы.
- При 3 степени коксартроза боль в суставе не стихает круглосуточно, развивается атрофия мышц бедра и ягодиц — все тело человека кажется перекошенным в сторону поражения. Рентген указывает на глубокую деформацию сустава и сужение просвета щели вплоть до полного соединения костных поверхностей. Терапевтический подход, как правило, не дает ощутимого эффекта — требуется замена сустава протезом.
Для диагностики деформирующего остеоартроза применяется как наружный осмотр, при котором доктор изучает подвижность ноги, оценивает походку и внешний вид больного, так и рентгенография. При сомнениях в правильности диагноза специалист дополнительно выписывает направление на магнитно-резонансную томографию (МРТ) тазобедренного сустава.
Как лечить артроз тазобедренного сустава
Борьба с коксартрозом требует привлечения разных методик: от лекарственных препаратов и лечебной физкультуры до курсов вытяжения сустава и операции, которую обычно назначают при безуспешных попытках обратить развитие болезни вспять.
Консервативное лечение
Безоперационное лечение требует времени и финансовых затрат, но оно может улучшить качество жизни пациента и в долгосрочной перспективе – отменить потребность в хирургической операции. Первое, что выписывает ортопед больному с коксартрозом, — лекарства, снимающие боль и воспаление (нестероидные и стероидные противовоспалительные препараты, миорелаксанты). Для активизации кровоснабжения в области артроза и восстановления хрящевой ткани прописывают сосудорасширяющие лекарства и хондропротекторы. Кроме того, больному могут предложить современную методику стимуляции регенераторных процессов — плазмолифтинг, то есть инъекции компонентов крови пациента в патологический очаг. Эти меры наиболее эффективны при остеоартрозе тазобедренного сустава 1 и 2 степени тяжести.
Нехирургические методы лечения
Помимо таблеток, мазей и инъекций лечение коксартроза требует использования физиотерапии и кинезитерапии, а также коррекции диеты. Стратегия помощи, разработанная опытным ортопедом, позволяет людям с 1 и 2 степенью артроза тазобедренного сустава избежать эндопротезирования и ограничить потребность в лекарствах.
Физиотерапия
- Ударно-волновая терапия (УВТ) применяется в кардиологии, неврологии, ортопедии и спортивной медицине. Основа воздействия на организм — звуковые волны, обеспечивающие приток крови к нужному участку тела, что стимулирует процессы регенерации и ускоряет обмен веществ. Этот сравнительно новый метод уже показывает значительные результаты в лечении заболеваний опорно-двигательного аппарата и становится одним из самых популярных.
- Миостимуляция при коксартрозе направлена на восстановление работы мышц, ослабших из-за вынужденного ограничения движений в суставе.
- Фонофорез сочетает преимущества ультразвукового и лекарственного воздействия на тело: под влиянием прибора фармацевтический препарат в виде мази или крема эффективнее проникает сквозь кожные покровы к тазобедренному суставу.
- Озонотерапия снижает неприятные ощущения и активизирует рост хрящевой ткани благодаря свойствам озоно-кислородной смеси.
Кинезитерапия
- ЛФК считается основой успешного лечения артроза любой локализации: регулярное выполнение особой системы упражнений укрепляет связки и мышцы вокруг больного сустава, что снижает дискомфорт при привычных ежедневных нагрузках.
- Массаж (включая лимфодренаж) и мануальная терапия направлены на пассивную работу с мускулатурой, связками и суставом. Подходы, применяемые для помощи людям с коксартрозом, снижают потребность в таблетках и инъекциях, что уменьшает фармакологическую нагрузку на организм.
- Механотерапия подразумевает работу с тренажерами, которые помогают упражнять сустав без значительных физических усилий, что особенно востребовано у больных преклонного возраста.
- Вытяжение суставов при помощи специального тракционного аппарата или рук мануального терапевта увеличивает пространство внутри сустава, что «отбрасывает» патологический процесс на несколько ступеней назад, облегчая симптомы и давая организму время на восстановление функции тазобедренного сустава.
Диетотерапия
Требуется всем пациентам с коксартрозом, но наиболее важна для пациентов с ожирением. Похудение снижает нагрузку на воспаленный сустав и улучшает метаболизм. В комбинации с прочими консервативными методиками сбалансированное питание позволяет забыть о болевом синдроме и других проявлениях артроза тазобедренного сустава.
Оперативное лечение
В эту группу входят процедуры, осуществляемые хирургом в условиях операционной. Все они, кроме пункции тазобедренного сустава, требуют госпитализации и многомесячного восстановительного периода. При коксартрозе 3 степени, когда консервативное лечение не приносит облегчения, только протезирование помогает избавить больного от дискомфорта и боли, вернув ему радость движения.
- Пункция (малоинвазивное вмешательство) подразумевает откачивание из полости сустава избыточной жидкости, что снимает боль и улучшает подвижность ноги. Может проводиться неоднократно, особенно при назначении стероидных препаратов.
- Артроскопический дебридмент подразумевает очистку внутренней поверхности сустава от фрагментов измененной хрящевой ткани и промывание его полости лечебным раствором для снятия воспаления. Эта операция проводится через несколько проколов, без вскрытия полости сустава.
- Околосуставная остеотомия — искусственный перелом бедренной кости с последующим ее сращиванием под другим углом, что позволяет снизить нагрузку на сустав. Такое вмешательство нельзя назвать панацеей — спустя 2–5 лет боль возвращается, однако в некоторых условиях, когда эндопротезирование невозможно, околосуставная остеотомия тазобедренного сустава — наилучшее решение проблемы коксартроза.
- Эндопротезирование означает полную замену сустава на протез, который может служить до 20-ти лет. Несмотря на сложность вмешательства, его хорошо переносят пациенты разных возрастов, готовые к активной реабилитации после операции. Хирурги отмечают, что важное условие успеха — предварительное лечение ожирения и использование методов кинезитерапии с целью восстановления силы мышц, окружающих сустав.
Профилактика остеоартроза тазобедренного сустава важна людям после 40 лет, спортсменам и родственникам людей с уже диагностированным коксартрозом или переломом шейки бедренной кости. Врачи рекомендуют группе риска следить за фигурой, беречься от травм (например, носить зимой обувь на нескользящей подошве) и регулярно заниматься фитнесом. При первых симптомах артроза тазобедренного сустава незамедлительно обращайтесь к ортопеду. Лечение заболевания нужно проходить у врача-специалиста, опытного и внимательного к любым изменениям в самочувствии пациента.
Коксартроз (артроз тазобедренного сустава) — причины, симптомы и лечение — Медкомпас
Коксартроз — деформирующее поражение тазобедренного сустава.
Симптомы болезни
Наиболее характерными симптомами коксартроза являются:
- Боль в области сустава при ходьбе
- Боль в паховой области и колене
- Нарушение походки
- Ограничение подвижности в суставе.
степени
В начальной стадии заболевания боль появляется только после длительной нагрузки, проходит самостоятельно в покое. Подвижность сустава не ограничена, походка не нарушена.
степени
При отсутствии лечения боли усиливаются, могут возникать в покое. Мышцы вокруг пораженного сустава спазмируются, появляются ночные боли. При длительной ходьбе нарушается походка. Подвижность в суставе ограничена, сила конечности снижается.
степени
Характерны постоянные мучительные боли в тазобедренном суставе, резко усиливающиеся при движении. Подвижность сустава резко ограничена, развивается дистрофия мышц.
Причины болезни
Причины и предрасполагающие факторы развития коксартроза:
- Наследственная предрасположенность
- Врожденная дисплазия сустава, нарушающая нормальное развитие сустава
- Частичный или полный вывих головки бедра
- Перегрузки суставов у профессиональных спортсменов, у лиц с избыточной массой тела
- Инфекционные заболевания сустава
- Травмы тазобедренного сустава
- Нарушения кровообращения в суставе
- Заболевания позвоночника
- Гормональные нарушения в организме
- Болезнь Пертеса
- Ревматоидный артрит.
Диагностика
Основными методами диагностики заболевания являются инструментальные методы обследования, в первую очередь рентгенография тазобедренных суставов.
Кроме этого проводится:
- Анализ жалоб пациента, осмотр сустава, оценка подвижности в пораженном суставе.
- Общий анализ крови. При коксартрозе существенных изменений не выявляется. Повышенное количество лейкоцитов и СОЭ свидетельствует о воспалительном процессе в организме, вызвавшем изменения в суставе.
- Биохимический анализ крови применяется для дифференциальной диагностики. При воспалительных заболеваниях суставов (артритах) уровень маркеров воспаления существенно повышается, при артрозе эти показатели не изменяются.
- Рентгенография суставов является основным методом диагностики коксартроза. В большинстве случаев метод позволяет выявить не только степень поражения, но и его причину. На снимках хорошо видны деформации костей, изменения формы сустава, уплотнения костной ткани, можно измерить ширину суставной щели. Недостатком этого метода является невозможность увидеть и оценить состояние мягких тканей сустава.
- Магнитно-резонансная томография. В основе метода лежит использование магнитных волн отражающих на получаемом снимке подробную информацию. Метод очень точен, позволяет увидеть ранние изменения в суставе, незаметные на рентгеновских снимках.
- Ультразвуковое исследование. Информативный метод, также позволяющий оценить состояние мягких тканей сустава и количество суставной жидкости.
Осложнения
Осложнения коксартроза:
- Остеонекроз (разрушение) сустава
- Поражение коленных суставов в связи с их перегрузкой
- Бурситы (воспаления вокруг суставной сумки) в области большого вертела.
Лечение болезни
Для лечения коксартроза применяются различные методы лечения:
- Медикаментозная терапия
- ри неэффективности консервативного лечения пациентам с коксартрозом 3 степени выполняется операция эндопротезирования сустава).
- электрофорез лекарственных средств, УВЧ, парафиновые аппликации, лазеротерапия).
Коксартроз и гонартроз в терминальной стадии. Этиология, клиника и рентгенологические особенности идиопатического остеоартроза | Ревматология
Аннотация
Цели. Для определения и сравнения этиологического фона, клинической картины и рентгенологических характеристик идиопатического остеоартрита (ОА) тазобедренного и коленного суставов, требующего артропластики.
Методы. Было обследовано в общей сложности 402 человека европеоидной расы, последовательно перенесших тотальную замену тазобедренного сустава (THR) или полную замену коленного сустава (TKR) по поводу идиопатического ОА в крупном центре.
Результаты. Предыдущая травма сустава чаще встречалась в группе TKR ( P <0,0001). Однако в обеих группах наблюдалась смешанная профессиональная принадлежность, индексы массы тела, близкие к населению в целом, и преобладание женщин (F: M = 1,3–1,4: 1). Группа TKR имела значительно более молодой возраст появления симптомов (56 лет), чем группа THR (61 год), но обе группы имели тенденцию к двусторонней артропластике (33%), поражению узлов (54-59%), что значительно превышало правосторонние замены (1.8: 1, THR; 2.2: 1, TKR) и аналогичные уровни предоперационной боли и инвалидности. До 40% тазобедренных суставов проявляли дисплазию вертлужной впадины и 10% возможных предшествующих сдвигов верхних бедренных эпифизов. Восемьдесят пять процентов с терминальной стадией коксартроза или гонартроза имели идентичную рентгенографическую патологию контралатерально.
Выводы. Наши данные свидетельствуют о важности конституциональной тенденции к идиопатическому, конечному этапу ОА, расстройству, традиционно связанному с факторами окружающей среды, ведущими к «износу».
Большинство случаев остеоартрита (ОА), самого распространенного из артропатий, являются идиопатическими. Суставы, склонные к симптоматическому ОА, включают бедро и колено. Ежегодно в Великобритании около 40 000 человек проходят первичную тотальную замену тазобедренного сустава (THR) и 12 000 – первичную полную замену коленного сустава (TKR) при «конечной стадии» ОА [1, 2].
Информация об этиологии идиопатического коксартроза и гонартроза была получена с помощью эпидемиологических исследований бессимптомных рентгенологических заболеваний [3].Эти исследования выявили возраст, пол, расу, ожирение, род занятий, травмы, наследственность и пороки развития как вероятные факторы риска ОА. Существуют различия в важности этих факторов для ОА тазобедренного и коленного суставов, с травмами и ожирением, например, связанными с гонартрозом, в то время как профессия и дисплазия связаны с коксартрозом. Исследования, изучающие важность таких факторов при симптоматическом ОА, были ограничены размером [4], включением случаев вторичного ОА [5] и исключением пациентов женского пола [6].Несмотря на распространенность коксартроза и гонартроза, ни одно исследование не сравнивало возможные этиологические факторы этих состояний. Отсутствие долгосрочных проспективных исследований не позволяет прогнозировать долю тех, у кого бессимптомное рентгенологическое заболевание прогрессирует до ОА, требующего терапевтического вмешательства. Действительно, факторы риска бессимптомного ОА могут отличаться от факторов риска симптоматического заболевания.
Несмотря на распространенность идиопатического ОА, требующего THR и TKR, у нас отсутствует основная информация о проявлениях болезни.Пропорция с односторонним или двусторонним заболеванием и локализованным или генерализованным ОА неизвестна и не позволяет нам классифицировать конечную стадию ОА по принятым критериям [7]. Темпы прогрессирования заболевания от появления симптомов до артропластики остаются неясными. Характер и продолжительность боли в суставах и связанная с ней инвалидность являются факторами, определяемыми повседневной клинической практикой, но практически не обсуждаются в литературе. 10 –12].Рентгенографические исследования, показывающие дисплазию вертлужной впадины и проксимального отдела бедренной кости на фоне «идиопатического» коксартроза, широко известны [13, 14], но не получили подтверждения. Существует мало опубликованной литературы о внутрисуставной локализации гонартроза, требующей артропластики.
Мы провели исследование пациентов с идиопатическим ОА, перенесших THR или TKR, чтобы описать и сравнить этиологические ассоциации, клинические особенности и рентгенологические проявления коксартроза «конечной стадии» и гонартроза.
Пациенты и методы
Медицинские карты и доступные рентгенограммы всех пациентов, перенесших первичную или повторную THR или TKR в Ортопедическом центре Наффилда, Оксфорд, национальном центре замены суставов, в период с августа 1995 по апрель 1996 года были изучены для определения показаний к первичной замене. Из 721 случая подряд 319 были исключены. Наиболее важным критерием для включения в исследование было отсутствие определенной идентифицируемой причины ОА в замененном суставе (суставах).Чтобы избежать смешения из-за расовых различий, пациенты неевропейского происхождения были исключены. Используемые критерии отбора и причины исключения были подробно описаны в предыдущей публикации [15].
Через несколько дней после артропластики 402 пациента были приглашены для участия в интервью, предназначенном для выяснения ассоциаций болезни и клинических паттернов. Интервью проводил один исследователь. Девять пациентов, с которыми не удалось провести собеседование до выписки из больницы, были вызваны по телефону и заполнили ту же анкету, что и пациенты, прошедшие обследование в больнице.
Информация, полученная от каждого пациента, приведена в Приложении 1.
Руки опрошенных лично были исследованы на предмет узлов Хебердена.
Пациенты были разделены по истории жизни THR или TKR для OA, за исключением тех, кто прошел обе процедуры.
Мы оценили связь места замещения с потенциальными ковариатами [например, возраст на момент появления симптомов; Пол; индекс массы тела (ИМТ) в 20, 40 лет или в настоящее время; уродство; профессиональный риск; сумма баллов на рабочем месте и предыдущая травма сустава] с использованием классификации и анализа дерева регрессии (CART) [16] и логистической регрессии.CART использовался для определения ковариат, значения которых улучшили способность различать THR и TKR. Поскольку CART менее подвержен ошибкам выбора из-за мультиколлинеарности между ковариатами и поскольку его непараметрический алгоритм построения дерева не предполагает нормально распределенную дисперсию ошибок, CART предпочтительнее других методологий при первоначальном выборе прогнозных переменных. Хотя CART ранжирует переменные по важности, он не придает статистической значимости. Поэтому, как только CART использовалась для выбора ковариат, мы использовали регрессию для оценки модели.Анализ линейной и логистической регрессии выполняли с использованием STATA (пакет статистического анализа, версия 5.0, Stata Corp., Техас, США). Анализ CART проводился с использованием SYSTAT [17].
Доступные стандартные рентгенограммы бедра и колена, сделанные непосредственно перед артропластикой, были взяты из больничных записей. Два исследователя, работавшие вместе, изучали и оценивали степень тяжести и локализацию ОА переднезадние виды таза и верхних бедер, переднезадний и латеральный виды обоих колен.Тяжесть ОА тазобедренного и тибио-бедренного суставов оценивалась по схеме Келлгрена и Лоуренса [18], а по схеме Burnett et al . [19] использовался для оценки пателлофеморального ОА в сочетании с рентгенографическим атласом. Измерения «угла между центром и краем» (CEA) [13] и «отношения головки бедренной кости» (FHR) [14] были выполнены на имеющихся рентгенограммах одним исследователем.
Подвыборка рентгенограмм была повторно исследована для оценки воспроизводимости измерений CEA и FHR.
Результаты
Всего было изучено 249 пациентов с THR и 125 с TKR, за исключением 28 пациентов, которым были выполнены как THR, так и TKR. Таблицы 1 и 2 показывают результаты одномерного анализа этиологических ассоциаций и клинических паттернов. В таблицах 3 и 4 представлены результаты рентгенологического исследования коксартроза и гонартроза. Результаты многомерного анализа этиологических ассоциаций приведены в Приложении 2.
Таблица 1.Этиологические ассоциации терминального коксартроза и гонартроза
| Лица с THR | Лица с TKR | |||||
| Этиологическая ассоциация | Мужчины | Женщины Мужчины | Женщины | |||
| Средний возраст в годах (диапазон, n ) | ||||||
| По данным обследования | 68.9 (48–91, 107) | 70,2 (46–90, 142) | 69,9 (51–87, 52) | 73,82 (47–89, 73) | ||
| В начале симптомов | 60,1 ( 16–86, 107) | 61,6 (25–87, 141) | 52,9 (19–74, 51) | 57,9 (22–86, 73) | ||
| При первичной артропластике | 67,3 (46–87 , 107) | 69,1 (46–90, 142) | 69,1 (51–87, 52) | 73,2 (47–89, 73) | ||
| Соотношение женщин и мужчин | 1.33 (142/107) | 1,40 (73/52) | ||||
| ИМТ (среднее, n ) | ||||||
| указанный диапазон: n ,% | ||||||
| Текущий | 26,4, 100 | 26,3, 134 | 26,2, 45 | 26,2, 68 | ||
| ИМТ 25–30: n ,% | 46 , 46.0 | 44, 32,8 | 21, 46,7 | 23, 33,8 | ||
| ИМТ> 30: n ,% | 15, 15,0 | 30, 22,4 | 6, 13,3 | 15, 22,1 | ||
| В 20 лет | 23,1, 106 | 22,2, 142 | 23,0, 52 | 21,8, 73 | ||
| ИМТ 25–30: n ,% | 20, 18,9 | 13, 9,2 | 9, 17,3 | 4, 5.5 | ||
| ИМТ> 30: n ,% | 4, 3,7 | 4, 2,8 | 1, 1,9 | 3, 4,1 | ||
| В 40 лет | 25,4, 107 | 24,7, 142 | 25,4, 52 | 24,5, 73 | ||
| ИМТ 25–30: n ,% | 40, 37,4 | 41, 28,9 | 19, 37,0 | 22, 30,1 | ||
| ИМТ > 30: n ,% | 13, 12.2 | 11, 7,7 | 6, 11,5 | 6, 8,2 | ||
| В 60 лет | 26,8, 85 | 26,0, 121 | 26,3, 45 | 25,7, 69 | ||
| ИМТ 25– 30: n ,% | 42, 49,4 | 40, 33,1 | 22, 48,9 | 27, 39,1 | ||
| ИМТ> 30: n ,% | 13, 15,3 | 16, 13,2 | 6, 13,3 | 9, 13.0 | ||
| Производственные факторы (диапазон, n ) | ||||||
| Среднее количество разных профессий | 2,5 (1–7, 107) | 2,2 (1–8, 141 ) | 3,2 (1–10, 52) | 2,4 (1–7, 73) | ||
| Среднее время работы | 44,4 (6–58, 107) | 27,8 (2–58, 141) | 45,3 (13–61, 52) | 25,1 (3–56, 73) | ||
| Средний профессиональный риск преобладающего занятия | 2.1 (1–3, 107) | 1,6 (1–3, 141) | 2,2 (1–3, 52) | 1,8 (1–3, 73) | ||
| Средний балл по профессии | 96,6 ( 7–168, 107) | 45,0 (2–141, 141) | 99,9 (34–168, 52) | 44,3 (4–148, 73) | ||
| Три наиболее распространенных профессии (%) | ||||||
| Фермер 16% | Администратор 33% | Администратор 9% | Администратор 22% | |||
| Администратор 10% | Продавец 13% | Фермер 7% | Домработница 16% | |||
| Машинист 8% | Учитель 8% | Строительство | Продавец-консультант 11% | |||
| рабочий 4% | ||||||
| Травма сустава до t o замена сустава (всего,%, n ) | 5 *, 4.7, 107 | 6 *, 4,2, 142 | 17 *, 32,7, 52 | 18 *, 24,7, 73 | ||
| Посттравматическая менисэктомия (всего,%, n ) | 1 **, 0,9, 107 | 1 **, 0,7, 142 | 10 **, 19,2, 52 | 4 **, 5,5, 73 | ||
| Физические лица с THR | Физические лица с TKR | |||||
| Этиологическая ассоциация | Мужчины | Женщины | Мужчины | Женщины | ||
| Средний возраст в годах (диапазон, n ) | ||||||
| При обследовании | 68.9 (48–91, 107) | 70,2 (46–90, 142) | 69,9 (51–87, 52) | 73,82 (47–89, 73) | ||
| В начале симптомов | 60,1 ( 16–86, 107) | 61,6 (25–87, 141) | 52,9 (19–74, 51) | 57,9 (22–86, 73) | ||
| При первичной артропластике | 67,3 (46–87 , 107) | 69,1 (46–90, 142) | 69,1 (51–87, 52) | 73,2 (47–89, 73) | ||
| Соотношение женщин и мужчин | 1.33 (142/107) | 1,40 (73/52) | ||||
| ИМТ (среднее, n ) | ||||||
| указанный диапазон: n ,% | ||||||
| Текущий | 26,4, 100 | 26,3, 134 | 26,2, 45 | 26,2, 68 | ||
| ИМТ 25–30: n ,% | 46 , 46.0 | 44, 32,8 | 21, 46,7 | 23, 33,8 | ||
| ИМТ> 30: n ,% | 15, 15,0 | 30, 22,4 | 6, 13,3 | 15, 22,1 | ||
| В 20 лет | 23,1, 106 | 22,2, 142 | 23,0, 52 | 21,8, 73 | ||
| ИМТ 25–30: n ,% | 20, 18,9 | 13, 9,2 | 9, 17,3 | 4, 5.5 | ||
| ИМТ> 30: n ,% | 4, 3,7 | 4, 2,8 | 1, 1,9 | 3, 4,1 | ||
| В 40 лет | 25,4, 107 | 24,7, 142 | 25,4, 52 | 24,5, 73 | ||
| ИМТ 25–30: n ,% | 40, 37,4 | 41, 28,9 | 19, 37,0 | 22, 30,1 | ||
| ИМТ > 30: n ,% | 13, 12.2 | 11, 7,7 | 6, 11,5 | 6, 8,2 | ||
| В 60 лет | 26,8, 85 | 26,0, 121 | 26,3, 45 | 25,7, 69 | ||
| ИМТ 25– 30: n ,% | 42, 49,4 | 40, 33,1 | 22, 48,9 | 27, 39,1 | ||
| ИМТ> 30: n ,% | 13, 15,3 | 16, 13,2 | 6, 13,3 | 9, 13.0 | ||
| Производственные факторы (диапазон, n ) | ||||||
| Среднее количество разных профессий | 2,5 (1–7, 107) | 2,2 (1–8, 141 ) | 3,2 (1–10, 52) | 2,4 (1–7, 73) | ||
| Среднее время работы | 44,4 (6–58, 107) | 27,8 (2–58, 141) | 45,3 (13–61, 52) | 25,1 (3–56, 73) | ||
| Средний профессиональный риск преобладающего занятия | 2.1 (1–3, 107) | 1,6 (1–3, 141) | 2,2 (1–3, 52) | 1,8 (1–3, 73) | ||
| Средний балл по профессии | 96,6 ( 7–168, 107) | 45,0 (2–141, 141) | 99,9 (34–168, 52) | 44,3 (4–148, 73) | ||
| Три наиболее распространенных профессии (%) | ||||||
| Фермер 16% | Администратор 33% | Администратор 9% | Администратор 22% | |||
| Администратор 10% | Продавец 13% | Фермер 7% | Домработница 16% | |||
| Машинист 8% | Учитель 8% | Строительство | Продавец-консультант 11% | |||
| рабочий 4% | ||||||
| Травма сустава до t o замена сустава (всего,%, n ) | 5 *, 4.7, 107 | 6 *, 4,2, 142 | 17 *, 32,7, 52 | 18 *, 24,7, 73 | ||
| Посттравматическая менисэктомия (всего,%, n ) | 1 **, 0,9, 107 | 1 **, 0,7, 142 | 10 **, 19,2, 52 | 4 **, 5,5, 73 | ||
Этиологические ассоциации терминального коксартроза и гонартроза
| Физические лица с THR | Физические лица с TKR | |||||
| Этиологическая ассоциация | Мужчины | Женщины | Мужчины | Женщины | ||
| Средний возраст в лет (диапазон, n ) | ||||||
| При осмотре | 68.9 (48–91, 107) | 70,2 (46–90, 142) | 69,9 (51–87, 52) | 73,82 (47–89, 73) | ||
| В начале симптомов | 60,1 ( 16–86, 107) | 61,6 (25–87, 141) | 52,9 (19–74, 51) | 57,9 (22–86, 73) | ||
| При первичной артропластике | 67,3 (46–87 , 107) | 69,1 (46–90, 142) | 69,1 (51–87, 52) | 73,2 (47–89, 73) | ||
| Соотношение женщин и мужчин | 1.33 (142/107) | 1,40 (73/52) | ||||
| ИМТ (среднее, n ) | ||||||
| указанный диапазон: n ,% | ||||||
| Текущий | 26,4, 100 | 26,3, 134 | 26,2, 45 | 26,2, 68 | ||
| ИМТ 25–30: n ,% | 46 , 46.0 | 44, 32,8 | 21, 46,7 | 23, 33,8 | ||
| ИМТ> 30: n ,% | 15, 15,0 | 30, 22,4 | 6, 13,3 | 15, 22,1 | ||
| В 20 лет | 23,1, 106 | 22,2, 142 | 23,0, 52 | 21,8, 73 | ||
| ИМТ 25–30: n ,% | 20, 18,9 | 13, 9,2 | 9, 17,3 | 4, 5.5 | ||
| ИМТ> 30: n ,% | 4, 3,7 | 4, 2,8 | 1, 1,9 | 3, 4,1 | ||
| В 40 лет | 25,4, 107 | 24,7, 142 | 25,4, 52 | 24,5, 73 | ||
| ИМТ 25–30: n ,% | 40, 37,4 | 41, 28,9 | 19, 37,0 | 22, 30,1 | ||
| ИМТ > 30: n ,% | 13, 12.2 | 11, 7,7 | 6, 11,5 | 6, 8,2 | ||
| В 60 лет | 26,8, 85 | 26,0, 121 | 26,3, 45 | 25,7, 69 | ||
| ИМТ 25– 30: n ,% | 42, 49,4 | 40, 33,1 | 22, 48,9 | 27, 39,1 | ||
| ИМТ> 30: n ,% | 13, 15,3 | 16, 13,2 | 6, 13,3 | 9, 13.0 | ||
| Производственные факторы (диапазон, n ) | ||||||
| Среднее количество разных профессий | 2,5 (1–7, 107) | 2,2 (1–8, 141 ) | 3,2 (1–10, 52) | 2,4 (1–7, 73) | ||
| Среднее время работы | 44,4 (6–58, 107) | 27,8 (2–58, 141) | 45,3 (13–61, 52) | 25,1 (3–56, 73) | ||
| Средний профессиональный риск преобладающего занятия | 2.1 (1–3, 107) | 1,6 (1–3, 141) | 2,2 (1–3, 52) | 1,8 (1–3, 73) | ||
| Средний балл по профессии | 96,6 ( 7–168, 107) | 45,0 (2–141, 141) | 99,9 (34–168, 52) | 44,3 (4–148, 73) | ||
| Три наиболее распространенных профессии (%) | ||||||
| Фермер 16% | Администратор 33% | Администратор 9% | Администратор 22% | |||
| Администратор 10% | Продавец 13% | Фермер 7% | Домработница 16% | |||
| Машинист 8% | Учитель 8% | Строительство | Продавец-консультант 11% | |||
| рабочий 4% | ||||||
| Травма сустава до t o замена сустава (всего,%, n ) | 5 *, 4.7, 107 | 6 *, 4,2, 142 | 17 *, 32,7, 52 | 18 *, 24,7, 73 | ||
| Посттравматическая менисэктомия (всего,%, n ) | 1 **, 0,9, 107 | 1 **, 0,7, 142 | 10 **, 19,2, 52 | 4 **, 5,5, 73 | ||
| Физические лица с THR | Физические лица с TKR | |||||
| Этиологическая ассоциация | Мужчины | Женщины | Мужчины | Женщины | ||
| Средний возраст в годах (диапазон, n ) | ||||||
| При обследовании | 68.9 (48–91, 107) | 70,2 (46–90, 142) | 69,9 (51–87, 52) | 73,82 (47–89, 73) | ||
| В начале симптомов | 60,1 ( 16–86, 107) | 61,6 (25–87, 141) | 52,9 (19–74, 51) | 57,9 (22–86, 73) | ||
| При первичной артропластике | 67,3 (46–87 , 107) | 69,1 (46–90, 142) | 69,1 (51–87, 52) | 73,2 (47–89, 73) | ||
| Соотношение женщин и мужчин | 1.33 (142/107) | 1,40 (73/52) | ||||
| ИМТ (среднее, n ) | ||||||
| указанный диапазон: n ,% | ||||||
| Текущий | 26,4, 100 | 26,3, 134 | 26,2, 45 | 26,2, 68 | ||
| ИМТ 25–30: n ,% | 46 , 46.0 | 44, 32,8 | 21, 46,7 | 23, 33,8 | ||
| ИМТ> 30: n ,% | 15, 15,0 | 30, 22,4 | 6, 13,3 | 15, 22,1 | ||
| В 20 лет | 23,1, 106 | 22,2, 142 | 23,0, 52 | 21,8, 73 | ||
| ИМТ 25–30: n ,% | 20, 18,9 | 13, 9,2 | 9, 17,3 | 4, 5.5 | ||
| ИМТ> 30: n ,% | 4, 3,7 | 4, 2,8 | 1, 1,9 | 3, 4,1 | ||
| В 40 лет | 25,4, 107 | 24,7, 142 | 25,4, 52 | 24,5, 73 | ||
| ИМТ 25–30: n ,% | 40, 37,4 | 41, 28,9 | 19, 37,0 | 22, 30,1 | ||
| ИМТ > 30: n ,% | 13, 12.2 | 11, 7,7 | 6, 11,5 | 6, 8,2 | ||
| В 60 лет | 26,8, 85 | 26,0, 121 | 26,3, 45 | 25,7, 69 | ||
| ИМТ 25– 30: n ,% | 42, 49,4 | 40, 33,1 | 22, 48,9 | 27, 39,1 | ||
| ИМТ> 30: n ,% | 13, 15,3 | 16, 13,2 | 6, 13,3 | 9, 13.0 | ||
| Производственные факторы (диапазон, n ) | ||||||
| Среднее количество разных профессий | 2,5 (1–7, 107) | 2,2 (1–8, 141 ) | 3,2 (1–10, 52) | 2,4 (1–7, 73) | ||
| Среднее время работы | 44,4 (6–58, 107) | 27,8 (2–58, 141) | 45,3 (13–61, 52) | 25,1 (3–56, 73) | ||
| Средний профессиональный риск преобладающего занятия | 2.1 (1–3, 107) | 1,6 (1–3, 141) | 2,2 (1–3, 52) | 1,8 (1–3, 73) | ||
| Средний балл по профессии | 96,6 ( 7–168, 107) | 45,0 (2–141, 141) | 99,9 (34–168, 52) | 44,3 (4–148, 73) | ||
| Три наиболее распространенных профессии (%) | ||||||
| Фермер 16% | Администратор 33% | Администратор 9% | Администратор 22% | |||
| Администратор 10% | Продавец 13% | Фермер 7% | Домработница 16% | |||
| Машинист 8% | Учитель 8% | Строительство | Продавец-консультант 11% | |||
| рабочий 4% | ||||||
| Травма сустава до t o замена сустава (всего,%, n ) | 5 *, 4.7, 107 | 6 *, 4,2, 142 | 17 *, 32,7, 52 | 18 *, 24,7, 73 | ||
| Посттравматическая менисэктомия (всего,%, n ) | 1 **, 0,9, 107 | 1 **, 0,7, 142 | 10 **, 19,2, 52 | 4 **, 5,5, 73 | ||
Клиническая картина при терминальной стадии коксартроза и гонартроза
| Лица с THR | Лица с TKR | |||||
| Клиническая картина | Мужчины | Женщины | Мужчины | Женщины | ||
| Распространение заболевания | ||||||
| Только двусторонний THR или TKR ( n ,%) | 42, 39.3 | 39, 27,5 | 19, 36,5 | 23, 31,5 | ||
| Соотношение правого и левого в одностороннем THR или TKR | 36:29 (1,24) a | 72:31 (2.32) a | 24: 9 (2,67) a | 34:16 (2,13) a | ||
| Боль в бедрах без замены ( n ,%) | 4, 6,2 | 19, 18,4 | 6, 11,5 | 11, 15,1 | ||
| Боль в незамещенных коленях ( n ,%) | 23, 21.5 | 39, 27,5 | 12, 36,4 | 20, 40,0 | ||
| Среднее количество других групп суставов, пораженных | ||||||
| хроническая боль, диапазон, количество пациентов | 0,5, 0–3, 107 | 0,8, 0–4, 142 | 0,7, 0–4, 52 | 0,9, 0–5, 73 | ||
| Боль в двух или более группах суставов, кроме бедра / колена ( n ,%) | 13, 12.1 | 30, 21,1 | 7, 13,5 | 20, 27,4 | ||
| Как минимум один узел Хебердена ( n ,%) | 47, 44,8 | 84, 60,1 | 26, 51,0 | 46 , 63,9 | ||
| Среднее количество узлов Гебердена, диапазон, количество пациентов | 1,7, 0–9, 105 | 2,8, 0–10, 138 | 2,3, 0–10, 51 | 2,9, 0– 10, 72 | ||
| Восприятие пациентом ограничений со стороны ОА ( n ,%) | ||||||
| Нет | 1, 0.9 | 1, 3,5 | 0, 0 | 1, 1,4 | ||
| Ограниченный гандикап | 13, 12,1 | 11, 7,8 | 8, 15,4 | 10, 13,7 | ||
| Инвалид, но независимый | 77, 72,0 | 78, 54,9 | 38, 73,1 | 41, 56,2 | ||
| Частично зависимый | 16, 15,0 | 48, 33,8 | 6, 11,5 | 21, 28.8 | ||
| Полностью отключен | 0, 0 | 0, 0 | 0, 0 | 0, 0 | ||
| Боль от ОА ( n ,%) | ||||||
| До артропластики | 107, 100 | 141, 99,3 | 51, 98,1 | 73, 100 | ||
| Боль только при движении | 33, 23,2 | 34, 23.9 | 18, 34,6 | 18, 24,7 | ||
| Боль ночью | 75, 70,1 | 118, 83,1 | 37, 71,2 | 58, 79,4 | ||
| Анальгетики при ОА ( n , %, количество неизвестно) | ||||||
| Б / у | 89, 83.2, 0 | 133, 93.7, 0 | 36, 69.2, 0 | 66, 90.4, 0 | ||
| Нестероидные препараты | 57, 53.3, 0 | 76, 53,5, 0 | 49, 100,0, 3 | 36, 51,4, 3 | ||
| Стероиды | 7, 6,5, 0 | 5, 3,5, 0 | 8, 15.4, 0 | 2, 2,7, 0 | ||
| Средние годы использования до соединения | ||||||
| замена, диапазон, номер | 3,0, 0–26, 94 | 3,1, 0– 30, 127 | 4.1, 0–28, 45 | 5.8, 0–30, 66 | ||
| Лица с THR | Лица с TKR | |||||
| Клиническая картина | Мужчины | Женщины | Мужчины | Женщины | ||
| Распространение заболевания | ||||||
| Только двусторонний THR или TKR ( n ,%) | 42, 39.3 | 39, 27,5 | 19, 36,5 | 23, 31,5 | ||
| Соотношение правого и левого в одностороннем THR или TKR | 36:29 (1,24) a | 72:31 (2.32) a | 24: 9 (2,67) a | 34:16 (2,13) a | ||
| Боль в бедрах без замены ( n ,%) | 4, 6,2 | 19, 18,4 | 6, 11,5 | 11, 15,1 | ||
| Боль в незамещенных коленях ( n ,%) | 23, 21.5 | 39, 27,5 | 12, 36,4 | 20, 40,0 | ||
| Среднее количество других групп суставов, пораженных | ||||||
| хроническая боль, диапазон, количество пациентов | 0,5, 0–3, 107 | 0,8, 0–4, 142 | 0,7, 0–4, 52 | 0,9, 0–5, 73 | ||
| Боль в двух или более группах суставов, кроме бедра / колена ( n ,%) | 13, 12.1 | 30, 21,1 | 7, 13,5 | 20, 27,4 | ||
| Как минимум один узел Хебердена ( n ,%) | 47, 44,8 | 84, 60,1 | 26, 51,0 | 46 , 63,9 | ||
| Среднее количество узлов Гебердена, диапазон, количество пациентов | 1,7, 0–9, 105 | 2,8, 0–10, 138 | 2,3, 0–10, 51 | 2,9, 0– 10, 72 | ||
| Восприятие пациентом ограничений со стороны ОА ( n ,%) | ||||||
| Нет | 1, 0.9 | 1, 3,5 | 0, 0 | 1, 1,4 | ||
| Ограниченный гандикап | 13, 12,1 | 11, 7,8 | 8, 15,4 | 10, 13,7 | ||
| Инвалид, но независимый | 77, 72,0 | 78, 54,9 | 38, 73,1 | 41, 56,2 | ||
| Частично зависимый | 16, 15,0 | 48, 33,8 | 6, 11,5 | 21, 28.8 | ||
| Полностью отключен | 0, 0 | 0, 0 | 0, 0 | 0, 0 | ||
| Боль от ОА ( n ,%) | ||||||
| До артропластики | 107, 100 | 141, 99,3 | 51, 98,1 | 73, 100 | ||
| Боль только при движении | 33, 23,2 | 34, 23.9 | 18, 34,6 | 18, 24,7 | ||
| Боль ночью | 75, 70,1 | 118, 83,1 | 37, 71,2 | 58, 79,4 | ||
| Анальгетики при ОА ( n , %, количество неизвестно) | ||||||
| Б / у | 89, 83.2, 0 | 133, 93.7, 0 | 36, 69.2, 0 | 66, 90.4, 0 | ||
| Нестероидные препараты | 57, 53.3, 0 | 76, 53,5, 0 | 49, 100,0, 3 | 36, 51,4, 3 | ||
| Стероиды | 7, 6,5, 0 | 5, 3,5, 0 | 8, 15.4, 0 | 2, 2,7, 0 | ||
| Средние годы использования до соединения | ||||||
| замена, диапазон, номер | 3,0, 0–26, 94 | 3,1, 0– 30, 127 | 4.1, 0–28, 45 | 5.8, 0–30, 66 | ||
Клиническая картина при терминальной стадии коксартроза и гонартроза
| Лица с THR | Лица с TKR | |||||
| Клиническая картина | Мужчины | Женщины | Мужчины | Женщины | ||
| Распространение заболевания | ||||||
| Только двусторонний THR или TKR ( n ,%) | 42, 39.3 | 39, 27,5 | 19, 36,5 | 23, 31,5 | ||
| Соотношение правого и левого в одностороннем THR или TKR | 36:29 (1,24) a | 72:31 (2.32) a | 24: 9 (2,67) a | 34:16 (2,13) a | ||
| Боль в бедрах без замены ( n ,%) | 4, 6,2 | 19, 18,4 | 6, 11,5 | 11, 15,1 | ||
| Боль в незамещенных коленях ( n ,%) | 23, 21.5 | 39, 27,5 | 12, 36,4 | 20, 40,0 | ||
| Среднее количество других групп суставов, пораженных | ||||||
| хроническая боль, диапазон, количество пациентов | 0,5, 0–3, 107 | 0,8, 0–4, 142 | 0,7, 0–4, 52 | 0,9, 0–5, 73 | ||
| Боль в двух или более группах суставов, кроме бедра / колена ( n ,%) | 13, 12.1 | 30, 21,1 | 7, 13,5 | 20, 27,4 | ||
| Как минимум один узел Хебердена ( n ,%) | 47, 44,8 | 84, 60,1 | 26, 51,0 | 46 , 63,9 | ||
| Среднее количество узлов Гебердена, диапазон, количество пациентов | 1,7, 0–9, 105 | 2,8, 0–10, 138 | 2,3, 0–10, 51 | 2,9, 0– 10, 72 | ||
| Восприятие пациентом ограничений со стороны ОА ( n ,%) | ||||||
| Нет | 1, 0.9 | 1, 3,5 | 0, 0 | 1, 1,4 | ||
| Ограниченный гандикап | 13, 12,1 | 11, 7,8 | 8, 15,4 | 10, 13,7 | ||
| Инвалид, но независимый | 77, 72,0 | 78, 54,9 | 38, 73,1 | 41, 56,2 | ||
| Частично зависимый | 16, 15,0 | 48, 33,8 | 6, 11,5 | 21, 28.8 | ||
| Полностью отключен | 0, 0 | 0, 0 | 0, 0 | 0, 0 | ||
| Боль от ОА ( n ,%) | ||||||
| До артропластики | 107, 100 | 141, 99,3 | 51, 98,1 | 73, 100 | ||
| Боль только при движении | 33, 23,2 | 34, 23.9 | 18, 34,6 | 18, 24,7 | ||
| Боль ночью | 75, 70,1 | 118, 83,1 | 37, 71,2 | 58, 79,4 | ||
| Анальгетики при ОА ( n , %, количество неизвестно) | ||||||
| Б / у | 89, 83.2, 0 | 133, 93.7, 0 | 36, 69.2, 0 | 66, 90.4, 0 | ||
| Нестероидные препараты | 57, 53.3, 0 | 76, 53,5, 0 | 49, 100,0, 3 | 36, 51,4, 3 | ||
| Стероиды | 7, 6,5, 0 | 5, 3,5, 0 | 8, 15.4, 0 | 2, 2,7, 0 | ||
| Средние годы использования до соединения | ||||||
| замена, диапазон, номер | 3,0, 0–26, 94 | 3,1, 0– 30, 127 | 4.1, 0–28, 45 | 5.8, 0–30, 66 | ||
| Лица с THR | Лица с TKR | |||||
| Клиническая картина | Мужчины | Женщины | Мужчины | Женщины | ||
| Распространение заболевания | ||||||
| Только двусторонний THR или TKR ( n ,%) | 42, 39.3 | 39, 27,5 | 19, 36,5 | 23, 31,5 | ||
| Соотношение правого и левого в одностороннем THR или TKR | 36:29 (1,24) a | 72:31 (2.32) a | 24: 9 (2,67) a | 34:16 (2,13) a | ||
| Боль в бедрах без замены ( n ,%) | 4, 6,2 | 19, 18,4 | 6, 11,5 | 11, 15,1 | ||
| Боль в незамещенных коленях ( n ,%) | 23, 21.5 | 39, 27,5 | 12, 36,4 | 20, 40,0 | ||
| Среднее количество других групп суставов, пораженных | ||||||
| хроническая боль, диапазон, количество пациентов | 0,5, 0–3, 107 | 0,8, 0–4, 142 | 0,7, 0–4, 52 | 0,9, 0–5, 73 | ||
| Боль в двух или более группах суставов, кроме бедра / колена ( n ,%) | 13, 12.1 | 30, 21,1 | 7, 13,5 | 20, 27,4 | ||
| Как минимум один узел Хебердена ( n ,%) | 47, 44,8 | 84, 60,1 | 26, 51,0 | 46 , 63,9 | ||
| Среднее количество узлов Гебердена, диапазон, количество пациентов | 1,7, 0–9, 105 | 2,8, 0–10, 138 | 2,3, 0–10, 51 | 2,9, 0– 10, 72 | ||
| Восприятие пациентом ограничений со стороны ОА ( n ,%) | ||||||
| Нет | 1, 0.9 | 1, 3,5 | 0, 0 | 1, 1,4 | ||
| Ограниченный гандикап | 13, 12,1 | 11, 7,8 | 8, 15,4 | 10, 13,7 | ||
| Инвалид, но независимый | 77, 72,0 | 78, 54,9 | 38, 73,1 | 41, 56,2 | ||
| Частично зависимый | 16, 15,0 | 48, 33,8 | 6, 11,5 | 21, 28.8 | ||
| Полностью отключен | 0, 0 | 0, 0 | 0, 0 | 0, 0 | ||
| Боль от ОА ( n ,%) | ||||||
| До артропластики | 107, 100 | 141, 99,3 | 51, 98,1 | 73, 100 | ||
| Боль только при движении | 33, 23,2 | 34, 23.9 | 18, 34,6 | 18, 24,7 | ||
| Боль ночью | 75, 70,1 | 118, 83,1 | 37, 71,2 | 58, 79,4 | ||
| Анальгетики при ОА ( n , %, количество неизвестно) | ||||||
| Б / у | 89, 83.2, 0 | 133, 93.7, 0 | 36, 69.2, 0 | 66, 90.4, 0 | ||
| Нестероидные препараты | 57, 53.3, 0 | 76, 53,5, 0 | 49, 100,0, 3 | 36, 51,4, 3 | ||
| Стероиды | 7, 6,5, 0 | 5, 3,5, 0 | 8, 15.4, 0 | 2, 2,7, 0 | ||
| Средние годы использования до соединения | ||||||
| замена, диапазон, номер | 3,0, 0–26, 94 | 3,1, 0– 30, 127 | 4.1, 0–28, 45 | 5.8, 0–30, 66 | ||
Рентгенологические картины терминального коксартроза
| Все пациенты | Мужчины | Женщины | |
| Количество пациентов | 173 | 76 | 98 |
| Количество обследованных бедер | 176 | 77 | 99 |
| Средний возраст (лет) на момент рентгенографии, диапазон, номер | 69.0, 47–89, 176 | 66.9, 48–87, 77 | 70,6, 47–89, 99 |
| Преобладающая площадка ( n ,%) | |||
| Отсутствует | 66, 37,5 | 28, 36,4 | 38, 38,4 |
| Superolateral | 12, 6,8 | 4, 5,2 | 8, 8,1 |
| Superior | 72, 40,9 | 35, 45,5 | 37, 37.4 |
| Superomedial | 6, 3,4 | 5, 6,5 | 1, 1,0 |
| Средний / нижний | 20, 11,4 | 5, 6,5 | 15, 15,2 |
| Концентрический рисунок ( n ,%) | 104, 59,1 | 47, 61,0 | 57, 57,6 |
| Оценка Келлгрена / Лоуренса | |||
| Оценка 3 ( n ,%) | 15, 8.5 | 2, 2,6 | 13, 13,1 |
| 4 степень ( n ,%) | 161, 91,5 | 75, 97,4 | 86, 86,9 |
| Задействовано контралатеральное бедро ( n ,%) | 119, 69,6 a | 56, 74,7 b | 63, 63,6 c |
| Аналогичная картина ОА контралатерального бедра ( n ,%) | 101, 84,9 | 46, 82.1 | 55, 87,3 |
| Среднее значение CEA (°), диапазон, число | 28,2, 6–29, 110 d | 30,4, 13–30, 45 e | 26,6, 6–26 , 65 f |
| n ,%, <20 ° | 22, 20,0 | 6, 13,3 | 16, 24,6 |
| n ,%, <25 ° | 43, 39,0 | 14, 31,1 | 29, 44,6 |
| Средняя ЧСС, диапазон, число | 1.0, 0,53–0,93, 108 г | 1,08, 0,69–1,05, 44 ч | 0,94, 0,53–0,92, 64 i |
| n ,%> 1,35 | 11, 10,2 | 7, 15,9 | 4, 6,3 |
| Все пациенты | Мужчины | Женщины | |
| Количество пациентов | 173 | 76 | 98 |
| Количество обследованных бедер | 176 | 77 | 99 |
| Средний возраст (лет) на момент рентгенографии, диапазон, номер | 69.0, 47–89, 176 | 66.9, 48–87, 77 | 70,6, 47–89, 99 |
| Преобладающая площадка ( n ,%) | |||
| Отсутствует | 66, 37,5 | 28, 36,4 | 38, 38,4 |
| Superolateral | 12, 6,8 | 4, 5,2 | 8, 8,1 |
| Superior | 72, 40,9 | 35, 45,5 | 37, 37.4 |
| Superomedial | 6, 3,4 | 5, 6,5 | 1, 1,0 |
| Средний / нижний | 20, 11,4 | 5, 6,5 | 15, 15,2 |
| Концентрический рисунок ( n ,%) | 104, 59,1 | 47, 61,0 | 57, 57,6 |
| Оценка Келлгрена / Лоуренса | |||
| Оценка 3 ( n ,%) | 15, 8.5 | 2, 2,6 | 13, 13,1 |
| 4 степень ( n ,%) | 161, 91,5 | 75, 97,4 | 86, 86,9 |
| Задействовано контралатеральное бедро ( n ,%) | 119, 69,6 a | 56, 74,7 b | 63, 63,6 c |
| Аналогичная картина ОА контралатерального бедра ( n ,%) | 101, 84,9 | 46, 82.1 | 55, 87,3 |
| Среднее значение CEA (°), диапазон, число | 28,2, 6–29, 110 d | 30,4, 13–30, 45 e | 26,6, 6–26 , 65 f |
| n ,%, <20 ° | 22, 20,0 | 6, 13,3 | 16, 24,6 |
| n ,%, <25 ° | 43, 39,0 | 14, 31,1 | 29, 44,6 |
| Средняя ЧСС, диапазон, число | 1.0, 0,53–0,93, 108 г | 1,08, 0,69–1,05, 44 ч | 0,94, 0,53–0,92, 64 i |
| n ,%> 1,35 | 11, 10,2 | 7, 15,9 | 4, 6,3 |
Рентгенологические картины терминальной стадии коксартроза
| Все пациенты | Мужчины | Женщины | |
| Количество пациенты | 173 | 76 | 98 |
| Количество обследованных бедер | 176 | 77 | 99 |
| Средний возраст (лет) на момент рентгенографии, диапазон, номер | 69.0, 47–89, 176 | 66.9, 48–87, 77 | 70,6, 47–89, 99 |
| Преобладающая площадка ( n ,%) | |||
| Отсутствует | 66, 37,5 | 28, 36,4 | 38, 38,4 |
| Superolateral | 12, 6,8 | 4, 5,2 | 8, 8,1 |
| Superior | 72, 40,9 | 35, 45,5 | 37, 37.4 |
| Superomedial | 6, 3,4 | 5, 6,5 | 1, 1,0 |
| Средний / нижний | 20, 11,4 | 5, 6,5 | 15, 15,2 |
| Концентрический рисунок ( n ,%) | 104, 59,1 | 47, 61,0 | 57, 57,6 |
| Оценка Келлгрена / Лоуренса | |||
| Оценка 3 ( n ,%) | 15, 8.5 | 2, 2,6 | 13, 13,1 |
| 4 степень ( n ,%) | 161, 91,5 | 75, 97,4 | 86, 86,9 |
| Задействовано контралатеральное бедро ( n ,%) | 119, 69,6 a | 56, 74,7 b | 63, 63,6 c |
| Аналогичная картина ОА контралатерального бедра ( n ,%) | 101, 84,9 | 46, 82.1 | 55, 87,3 |
| Среднее значение CEA (°), диапазон, число | 28,2, 6–29, 110 d | 30,4, 13–30, 45 e | 26,6, 6–26 , 65 f |
| n ,%, <20 ° | 22, 20,0 | 6, 13,3 | 16, 24,6 |
| n ,%, <25 ° | 43, 39,0 | 14, 31,1 | 29, 44,6 |
| Средняя ЧСС, диапазон, число | 1.0, 0,53–0,93, 108 г | 1,08, 0,69–1,05, 44 ч | 0,94, 0,53–0,92, 64 i |
| n ,%> 1,35 | 11, 10,2 | 7, 15,9 | 4, 6,3 |
| Все пациенты | Мужчины | Женщины | |
| Количество пациентов | 173 | 76 | 98 |
| Количество обследованных бедер | 176 | 77 | 99 |
| Средний возраст (лет) на момент рентгенографии, диапазон, номер | 69.0, 47–89, 176 | 66.9, 48–87, 77 | 70,6, 47–89, 99 |
| Преобладающая площадка ( n ,%) | |||
| Отсутствует | 66, 37,5 | 28, 36,4 | 38, 38,4 |
| Superolateral | 12, 6,8 | 4, 5,2 | 8, 8,1 |
| Superior | 72, 40,9 | 35, 45,5 | 37, 37.4 |
| Superomedial | 6, 3,4 | 5, 6,5 | 1, 1,0 |
| Средний / нижний | 20, 11,4 | 5, 6,5 | 15, 15,2 |
| Концентрический рисунок ( n ,%) | 104, 59,1 | 47, 61,0 | 57, 57,6 |
| Оценка Келлгрена / Лоуренса | |||
| Оценка 3 ( n ,%) | 15, 8.5 | 2, 2,6 | 13, 13,1 |
| 4 степень ( n ,%) | 161, 91,5 | 75, 97,4 | 86, 86,9 |
| Задействовано контралатеральное бедро ( n ,%) | 119, 69,6 a | 56, 74,7 b | 63, 63,6 c |
| Аналогичная картина ОА контралатерального бедра ( n ,%) | 101, 84,9 | 46, 82.1 | 55, 87,3 |
| Среднее значение CEA (°), диапазон, число | 28,2, 6–29, 110 d | 30,4, 13–30, 45 e | 26,6, 6–26 , 65 f |
| n ,%, <20 ° | 22, 20,0 | 6, 13,3 | 16, 24,6 |
| n ,%, <25 ° | 43, 39,0 | 14, 31,1 | 29, 44,6 |
| Средняя ЧСС, диапазон, число | 1.0, 0,53–0,93, 108 г | 1,08, 0,69–1,05, 44 ч | 0,94, 0,53–0,92, 64 i |
| n ,%> 1,35 | 11, 10,2 | 7, 15,9 | 4, 6,3 |
Рентгенологические картины конечной стадии гонартроза
| Все пациенты | Мужчины | Женщины | |||
| Количество пациентов | 88 | 35 | 53 | ||
| Количество колен | 108 | 44 | 64 | ||
| Средний возраст (лет) на момент рентгенографии, диапазон, номер | 71.4, 47–89, 108 | 69,7, 57–87, 44 | 72,5, 47–89, 64 | ||
| Преобладающая площадка ( n ,%) | |||||
| Отсутствует | 21, 19,8 | 13, 29,5 | 10, 15,6 | ||
| Медиальная тибиофеморальная | 71, 67,0 | 29, 66,0 | 42, 65,6 | ||
| Боковая тибиофеморальная | 13, 12,3 | 2, 4.5 | 11, 17,2 | ||
| Пателлофеморальный | 1, 0,9 | 0, 0 | 1, 1,6 | ||
| Не зарегистрировано | 2 | 0 | 0 | ||
| Оценка медиального тибиофеморального сустава ( n ,%) | |||||
| 4 класс | 86, 80,4 | 39, 90,7 | 46, 71,9 | ||
| 3 класс | 15, 14.0 | 3, 7,0 | 12, 18,8 | ||
| 2 класс | 7, 6,5 | 1, 2,3 | 6, 9,4 | ||
| 1 класс | 0, 0 | 0, 0 | 0, 0 | ||
| Неучтено | 1 | 1 | 0 | ||
| Оценка бокового тибиофеморального сустава ( n ,%) | |||||
| Оценка 4 | 40, 37.7 | 20, 47,6 | 21, 32,8 | ||
| Класс 3 | 38, 35,8 | 15, 35,7 | 23, 35,9 | ||
| Класс 2 | 26, 24,5 | 5, 11,9 | 20, 31,3 | ||
| 1 степень | 2, 1,9 | 2, 4,8 | 0, 0 | ||
| Не зарегистрировано | 2 | 2 | 0 | ||
| Оценка пателлофеморального сустава: остеофиты ( n ,%) | |||||
| Класс 3 | 36, 35.0 | 12, 27,9 | 24, 40 | ||
| Сорт 2 | 45, 43,7 | 23, 53,5 | 12, 20 | ||
| Сорт 1 | 22, 21,3 | 8, 18,6 | 14, 23,3 | ||
| Неучтено | 5 | 1 | 4 | ||
| Оценка пателлофеморального сустава: сужение суставной щели ( n ,%) | |||||
| Оценка 3 | 42 , 40.8 | 14, 32,6 | 28, 46,7 | ||
| Сорт 2 | 38, 36,9 | 21, 48,8 | 17, 28,3 | ||
| Сорт 1 | 23, 23,2 | 8, 18,6 | 15, 25 | ||
| Неучтено | 5 | 1 | 4 | ||
| Хондрокальциноз ( n ,%) | 19, 17,6 | 10, 22,7 | 9, 14,1 | ||
| Другое колено вовлеченные ( n ,%) | 68, 63.0 | 29, 66,0 | 38, 59,3 | ||
| Аналогичная картина ОА в другом колене ( n ,%) | 66, 97,1 | 29, 100 | 36, 95,0 | ||
| Все пациенты | Мужчины | Женщины | |||
| Количество пациентов | 88 | 35 | 53 | ||
| Количество колен | 108 | 44 | 64 | ||
| Средний возраст (лет) на момент рентгенографии, диапазон, номер | 71.4, 47–89, 108 | 69,7, 57–87, 44 | 72,5, 47–89, 64 | ||
| Преобладающая площадка ( n ,%) | |||||
| Отсутствует | 21, 19,8 | 13, 29,5 | 10, 15,6 | ||
| Медиальная тибиофеморальная | 71, 67,0 | 29, 66,0 | 42, 65,6 | ||
| Боковая тибиофеморальная | 13, 12,3 | 2, 4.5 | 11, 17,2 | ||
| Пателлофеморальный | 1, 0,9 | 0, 0 | 1, 1,6 | ||
| Не зарегистрировано | 2 | 0 | 0 | ||
| Оценка медиального тибиофеморального сустава ( n ,%) | |||||
| 4 класс | 86, 80,4 | 39, 90,7 | 46, 71,9 | ||
| 3 класс | 15, 14.0 | 3, 7,0 | 12, 18,8 | ||
| 2 класс | 7, 6,5 | 1, 2,3 | 6, 9,4 | ||
| 1 класс | 0, 0 | 0, 0 | 0, 0 | ||
| Неучтено | 1 | 1 | 0 | ||
| Оценка бокового тибиофеморального сустава ( n ,%) | |||||
| Оценка 4 | 40, 37.7 | 20, 47,6 | 21, 32,8 | ||
| Класс 3 | 38, 35,8 | 15, 35,7 | 23, 35,9 | ||
| Класс 2 | 26, 24,5 | 5, 11,9 | 20, 31,3 | ||
| 1 степень | 2, 1,9 | 2, 4,8 | 0, 0 | ||
| Не зарегистрировано | 2 | 2 | 0 | ||
| Оценка пателлофеморального сустава: остеофиты ( n ,%) | |||||
| Класс 3 | 36, 35.0 | 12, 27,9 | 24, 40 | ||
| Сорт 2 | 45, 43,7 | 23, 53,5 | 12, 20 | ||
| Сорт 1 | 22, 21,3 | 8, 18,6 | 14, 23,3 | ||
| Неучтено | 5 | 1 | 4 | ||
| Оценка пателлофеморального сустава: сужение суставной щели ( n ,%) | |||||
| Оценка 3 | 42 , 40.8 | 14, 32,6 | 28, 46,7 | ||
| Сорт 2 | 38, 36,9 | 21, 48,8 | 17, 28,3 | ||
| Сорт 1 | 23, 23,2 | 8, 18,6 | 15, 25 | ||
| Неучтено | 5 | 1 | 4 | ||
| Хондрокальциноз ( n ,%) | 19, 17,6 | 10, 22,7 | 9, 14,1 | ||
| Другое колено вовлеченные ( n ,%) | 68, 63.0 | 29, 66,0 | 38, 59,3 | ||
| Аналогичная картина ОА другого колена ( n ,%) | 66, 97,1 | 29, 100 | 36, 95,0 | ||
Рентгенограммы конечной стадии гонартроза
| Все пациенты | Мужчины | Женщины | |||
| Количество пациентов | 88 | 35 | 53 | ||
| Количество колени | 108 | 44 | 64 | ||
| Средний возраст (лет) на момент рентгенографии, диапазон, номер | 71.4, 47–89, 108 | 69,7, 57–87, 44 | 72,5, 47–89, 64 | ||
| Преобладающая площадка ( n ,%) | |||||
| Отсутствует | 21, 19,8 | 13, 29,5 | 10, 15,6 | ||
| Медиальная тибиофеморальная | 71, 67,0 | 29, 66,0 | 42, 65,6 | ||
| Боковая тибиофеморальная | 13, 12,3 | 2, 4.5 | 11, 17,2 | ||
| Пателлофеморальный | 1, 0,9 | 0, 0 | 1, 1,6 | ||
| Не зарегистрировано | 2 | 0 | 0 | ||
| Оценка медиального тибиофеморального сустава ( n ,%) | |||||
| 4 класс | 86, 80,4 | 39, 90,7 | 46, 71,9 | ||
| 3 класс | 15, 14.0 | 3, 7,0 | 12, 18,8 | ||
| 2 класс | 7, 6,5 | 1, 2,3 | 6, 9,4 | ||
| 1 класс | 0, 0 | 0, 0 | 0, 0 | ||
| Неучтено | 1 | 1 | 0 | ||
| Оценка бокового тибиофеморального сустава ( n ,%) | |||||
| Оценка 4 | 40, 37.7 | 20, 47,6 | 21, 32,8 | ||
| Класс 3 | 38, 35,8 | 15, 35,7 | 23, 35,9 | ||
| Класс 2 | 26, 24,5 | 5, 11,9 | 20, 31,3 | ||
| 1 степень | 2, 1,9 | 2, 4,8 | 0, 0 | ||
| Не зарегистрировано | 2 | 2 | 0 | ||
| Оценка пателлофеморального сустава: остеофиты ( n ,%) | |||||
| Класс 3 | 36, 35.0 | 12, 27,9 | 24, 40 | ||
| Сорт 2 | 45, 43,7 | 23, 53,5 | 12, 20 | ||
| Сорт 1 | 22, 21,3 | 8, 18,6 | 14, 23,3 | ||
| Неучтено | 5 | 1 | 4 | ||
| Оценка пателлофеморального сустава: сужение суставной щели ( n ,%) | |||||
| Оценка 3 | 42 , 40.8 | 14, 32,6 | 28, 46,7 | ||
| Сорт 2 | 38, 36,9 | 21, 48,8 | 17, 28,3 | ||
| Сорт 1 | 23, 23,2 | 8, 18,6 | 15, 25 | ||
| Неучтено | 5 | 1 | 4 | ||
| Хондрокальциноз ( n ,%) | 19, 17,6 | 10, 22,7 | 9, 14,1 | ||
| Другое колено вовлеченные ( n ,%) | 68, 63.0 | 29, 66,0 | 38, 59,3 | ||
| Аналогичная картина ОА в другом колене ( n ,%) | 66, 97,1 | 29, 100 | 36, 95,0 | ||
| Все пациенты | Мужчины | Женщины | |||
| Количество пациентов | 88 | 35 | 53 | ||
| Количество колен | 108 | 44 | 64 | ||
| Средний возраст (лет) на момент рентгенографии, диапазон, номер | 71.4, 47–89, 108 | 69,7, 57–87, 44 | 72,5, 47–89, 64 | ||
| Преобладающая площадка ( n ,%) | |||||
| Отсутствует | 21, 19,8 | 13, 29,5 | 10, 15,6 | ||
| Медиальная тибиофеморальная | 71, 67,0 | 29, 66,0 | 42, 65,6 | ||
| Боковая тибиофеморальная | 13, 12,3 | 2, 4.5 | 11, 17,2 | ||
| Пателлофеморальный | 1, 0,9 | 0, 0 | 1, 1,6 | ||
| Не зарегистрировано | 2 | 0 | 0 | ||
| Оценка медиального тибиофеморального сустава ( n ,%) | |||||
| 4 класс | 86, 80,4 | 39, 90,7 | 46, 71,9 | ||
| 3 класс | 15, 14.0 | 3, 7,0 | 12, 18,8 | ||
| 2 класс | 7, 6,5 | 1, 2,3 | 6, 9,4 | ||
| 1 класс | 0, 0 | 0, 0 | 0, 0 | ||
| Неучтено | 1 | 1 | 0 | ||
| Оценка бокового тибиофеморального сустава ( n ,%) | |||||
| Оценка 4 | 40, 37.7 | 20, 47,6 | 21, 32,8 | ||
| Класс 3 | 38, 35,8 | 15, 35,7 | 23, 35,9 | ||
| Класс 2 | 26, 24,5 | 5, 11,9 | 20, 31,3 | ||
| 1 степень | 2, 1,9 | 2, 4,8 | 0, 0 | ||
| Не зарегистрировано | 2 | 2 | 0 | ||
| Оценка пателлофеморального сустава: остеофиты ( n ,%) | |||||
| Класс 3 | 36, 35.0 | 12, 27,9 | 24, 40 | ||
| Сорт 2 | 45, 43,7 | 23, 53,5 | 12, 20 | ||
| Сорт 1 | 22, 21,3 | 8, 18,6 | 14, 23,3 | ||
| Неучтено | 5 | 1 | 4 | ||
| Оценка пателлофеморального сустава: сужение суставной щели ( n ,%) | |||||
| Оценка 3 | 42 , 40.8 | 14, 32,6 | 28, 46,7 | ||
| Сорт 2 | 38, 36,9 | 21, 48,8 | 17, 28,3 | ||
| Сорт 1 | 23, 23,2 | 8, 18,6 | 15, 25 | ||
| Неучтено | 5 | 1 | 4 | ||
| Хондрокальциноз ( n ,%) | 19, 17,6 | 10, 22,7 | 9, 14,1 | ||
| Другое колено вовлеченные ( n ,%) | 68, 63.0 | 29, 66,0 | 38, 59,3 | ||
| Аналогичная картина ОА в другом колене ( n ,%) | 66, 97,1 | 29, 100 | 36, 95,0 | ||
Обсуждение
Этиологические ассоциации
Возраст появления симптомов и операции: скорость прогрессирования заболевания до артропластики.
Несмотря на то, что симптомы ОА начинались в среднем за 8 лет до THR и за 16 лет до TKR, пациенты подвергались TKR в возрасте в среднем на 2 года старше, чем те, кто проходил THR.Наше открытие, что у пациентов с гонартрозом симптомы развиваются раньше, чем у пациентов с коксартрозом, может частично объяснить большой неудовлетворенный спрос на TKR [20]. У мужчин симптомы ОА коленного сустава развивались в среднем на 5 лет раньше, чем у женщин, возможно, потому, что мужчины с большей вероятностью перенесли травму колена и менисэктомию (Таблица 1).
Пол.
Небольшой избыток женщин был очевиден у пациентов, перенесших THR или TKR [5, 21, 22]. Высокий уровень эстрогенов в перименопаузе может предрасполагать женщин к ОА [23].Рецепторы эстрогена, присутствующие в суставном хряще, могут потенцировать цитокины, участвующие в метаболизме хряща [24], и существуют гендерные различия в преобладании этих рецепторов в суставном хряще [25].
ИМТ.
Устойчивый рост ИМТ с возрастом, очень похожий на тот, который был получен в исследовании населения Великобритании [26], был очевиден для тех, кто проходил TKR или THR. Только в возрасте 60 лет пациенты имели явно избыточный вес по сравнению с ростом (ИМТ 25–30). Однако средний ИМТ оставался ниже категории ожирения (ИМТ> 30).
Род занятий.
Сельское хозяйство и строительные работы были связаны с началом терминальной стадии коксартроза [27, 28], но наши результаты показывают, что пациенты, перенесшие THR или TKR, имели аналогичный фон интенсивности труда. Хотя наиболее распространенные профессии, представленные для THR и TKR, включали сельское хозяйство, большую часть составляли администраторы и учителя, что позволяет предположить, что лица, занимающие более легкие профессии, также уязвимы для ОА.
Травма и менисэктомия.
История предыдущей травмы замененного сустава была более чем в пять раз более распространена в TKR, чем в группе THR. Учитывая, что почти треть мужчин, перенесших TKR, могли вспомнить значительную травму колена, эти результаты предполагают, что повреждение мягких тканей может быть важным фактором идиопатического гонартроза. В дополнение к другим исследованиям, в которых менисэктомия рассматривается как фактор риска гонартроза [5, 29], почти каждый пятый мужчина и каждый десятый мужчина или женщина, перенесшие TKR, ранее подвергались ипсилатеральной менисэктомии.Кроме того, доля пациентов с менисэктомией в анамнезе в группе TKR была значительно выше, чем в группе THR, что предполагает прямую связь между менисэктомией и гонартрозом.
Клинические образцы
Распространение болезней.
В дополнение к предыдущей работе, показывающей, что двусторонние рентгенологические изменения часто встречаются у пациентов с симптоматическим коксартрозом и гонартрозом [30, 31], наши результаты показывают, что от четверти до трети пациентов с THR или TKR имели двусторонние замены при обследовании.Более того, почти пятая часть пациентов с односторонним THR признала хроническую боль в противоположном бедре, в то время как две пятых пациентов с односторонним TKR имели хроническую боль в противоположном колене. Эти результаты предполагают, что многие из пациентов с односторонним прогрессирующим остеоартрозом в конечной стадии требуют контралатерального эндопротезирования по поводу остеоартрита бедра или колена.
Обсуждается, возникают ли коксартроз и гонартроз вместе или независимо [32]. В нашем исследовании у четверти пациентов с THR наблюдалась хроническая боль в коленях, а у восьмой части пациентов с TKR – хроническая боль в бедре.ОА коленного сустава и кисти ранее ассоциировались и чаще участвуют в проявлении генерализованного заболевания, чем ОА тазобедренного сустава [22, 31]. В настоящем исследовании процент женщин с узловым ОА, перенесших THR, существенно не отличался от процента женщин с узловым OA, перенесших TKR. Поскольку дистальная межфаланговая узловая артропатия предполагает полиартикулярное заболевание, наши результаты показывают, что более чем у половины пациентов, перенесших TKR или THR, проявляется генерализованный ОА [7].
Отмечена значительная тенденция к правостороннему эндопротезированию [5, 32].Возможно, что идиопатический коксартроз и гонартроз более распространены справа из-за избытка правши и правосторонности, в результате чего суставы подвергаются повышенной повторяющейся импульсной нагрузке [33].
Боль от артрита, предполагаемые ограничения пациентов и использование анальгетиков.
Пациенты с терминальной стадией коксартроза и гонартроза признались, что у них одинаковая степень боли в суставах и функциональные ограничения, связанные с остеоартрозом. Женщины чаще признавали боль в покое или ночную боль.Пациенты с терминальной стадией коксартроза и гонартроза чувствовали себя ограниченными ОА.
Более 80% пациентов, которым длительное время применялись анальгетики до THR или TKR. Несмотря на признанные осложнения, нестероидные противовоспалительные препараты (НПВП) требовались более чем половине выборки [34]. Женщины чаще использовали анальгетики, чем мужчины.
Рентгенологические признаки
Коксартроз.
Наше исследование подтверждает преобладание локализации верхнего сустава, отмеченное предыдущими исследователями [22, 35].Концентрическое заболевание присутствовало более чем в половине всех случаев, что намного больше, чем в предыдущих исследованиях менее тяжелого коксартроза [12], что означает, что локализованный ОА прогрессирует с поражением всего сустава. У женщин была склонность к супербатеральному ОА, а у мужчин – к суперомедиальному ОА [11, 12, 35]. Около 70% рентгенограмм выявляли ОА контралатерального тазобедренного сустава, и в 85% этих случаев присутствовала симметричная локализация. Эти данные свидетельствуют о внутренней тенденции к двустороннему заболеванию у пациентов с терминальной стадией коксартроза.Если бы внешние влияния, такие как травма, были преобладающими, то можно было бы ожидать различий в локализации ОА в соседних бедрах.
CEA.
На основании своих исследований Виберг [13] пришел к выводу, что углы ниже 25 ° можно рассматривать как ненормальные. Популяционные обследования установили средние значения CEA между 36 и 38 ° [13, 36–38], в то время как серии исследований в больницах связывают низкие углы с развитым коксартрозом [13, 14, 36, 39]. Однако выборка случаев в обследованиях на базе больниц не описывалась и включала случаи вторичного ОА.На сегодняшний день средние значения СЕА при идиопатическом терминальном ОА не определены. Наши результаты показывают, что от 20 до 40% пациентов с идиопатическим коксартрозом имели неглубокую вертлужную впадину, как определено CEA менее 20-25 °. У женщин в среднем углы были ниже, чем у мужчин, и у них в два раза больше шансов иметь углы менее 20 ° (Таблица 3). Тот факт, что субъективная оценка не смогла выявить дисплазию, за исключением деформации тазобедренного сустава в одном бедре, предполагает, что дисплазию вертлужной впадины можно не заметить, если не измерить CEA.Наши результаты показывают, что CEA является повторяемым параметром даже у пациентов с запущенным OA.
FHR.
Murray [14] предположил, что соотношение выше 1,35 указывает на смещение верхнего бедренного эпифиза (SUFE) и считает, что 39% пациентов с «идиопатическим» коксартрозом в конечной стадии перенесли SUFE в подростковом возрасте. У наших пациентов средняя ЧСС составляла 1. Общая доля наших серий (10%) с возможным лежащим в основе SUFE, хотя и меньше, чем оценка Мюррея, идентична полученной в исследовании европеоидов с терминальной стадией коксартроза [35].Наши результаты показывают, что FHR менее воспроизводим, чем CEA, и поэтому может быть менее полезным в клинической практике.
Гонартроз.
Радиологические картины конечной стадии гонартроза ранее не были подробно описаны [40–42]. В нашем исследовании (Таблица 4) медиальный тибио-бедренный сустав был преимущественно поражен ОА в двух третях случаев, в то время как в одной пятой случаев было невозможно определить, какой участок был поражен больше всего. Латеральный тибиофеморальный сустав был наиболее поражен примерно в одной десятой случаев, в то время как преобладающий ОА пателлофеморального сустава присутствовал только в 1%.У одинаковых пропорций мужчин и женщин был поражен медиальный тибиофеморальный ОА, но женщины были в три раза больше подвержены риску преобладающего пателлофеморального ОА. Двусторонний рентгенологический ОА присутствовал почти в двух третях случаев с почти универсальным симметричным паттерном внутрисуставной локализации. Склонность к симметричному заболеванию свидетельствует о врожденной предрасположенности к ОА коленного сустава.
Ограничения исследования и источники возможных ошибок
Можно утверждать, что пациенты в исследовании не точно представляют всех пациентов с терминальной стадией ОА.Сопутствующие заболевания, а также различия в медицинских услугах в практике и проведении артропластики могли повлиять на состав нашей выборки пациентов. Хотя личный опыт показывает, что критерии отбора пациентов для THR и TKR в целом схожи в Великобритании, для подтверждения наших результатов потребуются дальнейшие исследования, проведенные в других странах.
Можно критиковать то, что респонденты среднего и пожилого возраста вспоминают события, произошедшие намного раньше.Однако способность пациентов помнить прошлые события в целом была хорошей. Ошибки наблюдателя были выявлены для выборочных вопросов с использованием некоторых респондентов в этом исследовании в рамках более крупного исследования. Для всех вопросов были получены коэффициенты корреляции, превышающие 0,8 (J. Chitnavis, неопубликованные данные). Использование личных интервью, а не опросников, заполняемых самостоятельно, скорее всего, способствовало получению ответов.
Ошибки также могли быть результатом недооценки избыточного веса и неправильной классификации требований к профессиональной силе.Кроме того, ожирению можно было отказать в операции. Однако надежность предыдущих исследований массы тела и рода занятий, основанных на добровольной информации пациентов, была приемлемой [43, 44]. Тем более, что в нашем центре мало кому отказывают в артропластике из-за ожирения. Оценка боли и инвалидности могла бы быть улучшена за счет использования более качественных измерений, включая визуальные аналоговые шкалы, но многие существующие инструменты для определения инвалидности ограничены сложностью или отсутствием специфичности для терминальной стадии ОА [45].
Выводы
По сравнению с пациентами с идиопатическим коксартрозом в конечной стадии, у пациентов с идиопатическим гонартрозом в конечной стадии симптомы развились на несколько лет раньше, и у них значительно выше вероятность травмы колена с последующей менисэктомией. Сходства между больными коксартрозом и гонартрозом включают преобладание женщин; предыдущие профессиональные требования с участием лиц, выполняющих как тяжелые, так и легкие физические нагрузки, и повышение ИМТ с возрастом, сопоставимое с населением в целом.Большинство пациентов с терминальной стадией коксартроза и гонартроза не имели в анамнезе ожирения.
Контралатеральный сустав страдал хронической болью или был ранее заменен более чем у 40% пациентов, перенесших замену тазобедренного или коленного сустава по поводу ОА. Однако среди тех, кто подвергался одностороннему THR или TKR, наблюдалось значительное превышение правосторонних замен. Хотя большинство пациентов из обеих групп отрицали наличие хронической боли в других суставах, более 50% пациентов имели клинические признаки узлов Гебердена, указывающие на тенденцию к генерализованному ОА у большинства пациентов.Обе группы испытывали одинаковую степень боли и инвалидности, при этом женщины признавали более сильную боль в суставах, чем мужчины.
Хотя локализация верхнего сустава преобладала у пациентов с коксартрозом, более чем у половины из них наблюдалась концентрическая картина ОА. Хотя преобладающее поражение медиального тибио-бедренного сустава было типичным для большинства пациентов с конечной стадией гонартроза, трехкомпонентное рентгенологическое заболевание было универсальным. Тяжесть ОА была менее выражена в пателлофеморальном и латеральном тибиофеморальном отделах.Около 40% пациентов с идиопатическим ОА бедра проявили дисплазию вертлужной впадины, в то время как у 10% наблюдались признаки SUFE. Наши результаты подтверждают предположение, что идиопатический коксартроз часто связан с тонкими и двусторонними деформациями тазобедренного сустава.
Ожирение и тяжелая профессия – факторы, которые традиционно считались связанными с развитием «износа» бедер и колен, не являются обязательными для развития тяжелого симптоматического ОА. Напротив, преобладание двустороннего клинического и симметричного рентгенологического заболевания, дисплазии и узловых изменений подчеркивает важность конституциональной предрасположенности к идиопатическому коксартрозу конечной стадии и гонартрозу.
Приложение 1
Этиологические ассоциации терминальной стадии коксартроза и гонартроза
Возраст.
Дата рождения, год появления симптомов артрита в суставе, который в последний раз подвергался первичной артропластике, и год первичной артропластики этого сустава. В случае двусторонней замены эти данные были получены для сустава, симптомы которого развились раньше.
Пол
Давний ИМТ.
Пациентов попросили оценить их: Текущий вес пациентов был получен из больничных записей.
(1) Вес в возрасте 20 лет;
(2) Вес в возрасте 40 лет;
(3) Вес в возрасте 60 лет, если применимо;
(4) Текущая высота.
Используя эти оценки, индекс Кетле (ИМТ = масса в кг / рост в м 2 ) был определен для определенного времени в течение жизни пациентов.
История занятий.
Регистрировались характер и продолжительность занятий, выполняемых пациентами в течение их жизни. Срок службы менее 6 месяцев не учитывался.
Мы модифицировали скандинавскую классификацию профессий, используемую Вингаардом [6], чтобы оценить профессиональные риски для тазобедренного и коленного ОА, включив в нее белых воротничков. «Синие воротнички», которых они считали «низкими» рисками, были классифицированы как «умеренные», а белые воротнички – как «низкие».«Синие воротнички», оцененные по их схеме как «высокий» риск, не были затронуты модификацией. Использовалась балльная шкала, присуждавшая три балла «синим воротничкам» с «высоким» риском, два балла – оставшимся рабочим и один балл – белым воротничкам. «Суммарный профессиональный балл» [46] был получен как произведение профессионального риска и количества лет работы.
Травма сустава и сопутствующая менисэктомия.
Пациентов с травмой бедра или колена, из-за которой они не могли нормально ходить в течение как минимум 1 недели, просили указать травмированный сустав, дату травмы и связать любое хирургическое вмешательство с суставом после травмы.
Клиническая картина коксартроза и гонартроза в конечной стадии
Определены факторы, усиливающие боль в бедрах и коленях, ночную боль и применение анальгетиков. Регистрировали место хронической боли в суставах, определяемой как боль в течение не менее 6 месяцев в течение предыдущего года.
Пациенты выбрали один из следующих терминов для описания ограничений, которые они испытали в результате остеоартрита в конечной стадии: «нет», «ограниченный физический недостаток», «инвалид, но независимый», «частично зависимый», «полностью инвалид».
Приложение 2
Многомерный анализ этиологических ассоциаций
По сравнению с теми, кто проходил THR, более низкий возраст появления симптомов, предыдущая травма суставов, более высокий ИМТ и более высокий профессиональный суммарный балл были сильнее связаны с теми, кто прошел TKR. У тех, кто прошел TKR, вероятность наличия предыдущей травмы сустава была в девять раз выше, чем у тех, кто прошел THR, с учетом возраста начала симптомов, ИМТ и профессионального суммарного балла в логистической регрессии [95% доверительный интервал (ДИ) = 4.1–20.0]. Общее скорректированное значение r 2 составило 0,111 с критерием согласия χ 2 = 37,47, df = 6, P <0,0001.
Используя возраст появления симптомов в качестве результата для наилучшей линейной регрессии подмножества, у пациентов, перенесших TKR, симптомы в суставах развились на 4 года раньше, чем у тех, кто прошел THR, при контроле на предыдущую травму сустава, ИМТ в 40 лет и деформацию. Лучшее прогнозирующее уравнение линейной регрессии:
Возраст появления симптомов = 74.37 – 6,64 травма – 0,514 ИМТ 40 – 21,38 деформация – 4,26 ТКР, r 2 = 0,1224.
Дж. Читнавис финансировался исследовательским сообществом М.Э. Дэвиса по артриту Королевского колледжа хирургов Англии, а также Фондом Нормана Коллисона. Эта работа является частью диссертации М. Чира, представленной в Кембриджский университет. M. A. Suchard финансировался за счет стипендии докторантуры Медицинского института Говарда Хьюза.
Список литературы
1Уильямс М., Франкель С., Наначал К., Коуст Дж., Донован Дж.
Полная замена коленного сустава: эпидемиологическая оценка потребностей
. Бристоль: Отдел оценки здравоохранения, Бристольский университет,1994
,2Уильямс М., Франкель С., Наначал К., Коуст Дж., Донован Дж.
Полная замена тазобедренного сустава: оценка потребностей на основе эпидемиологии
. Бристоль: Отдел оценки здравоохранения, Бристольский университет,1992
,3Петерсон I, Якобссон Л., Силман А., Крофт П. Эпидемиология остеоартрита в периферических суставах.Постоянный комитет по эпидемиологии EULAR; Оренас, Швеция.
Ann Rheum Dis
1996
;55
:585
–688,4Кохацу Н., Шурман Д. Факторы риска развития остеоартроза коленного сустава.
Clin Orthopaed Rel Res
1990
;261
:242
–6,5Уоллес Д., Карр А.Дж., Мюррей Д.В., Вудс Д.А. Этиологические факторы тяжелого остеоартроза коленного сустава.
Колено
1995
;2
:113
–5.6Вингаард Э. Избыточный вес предрасполагает к коксартрозу. Изучен индекс массы тела у 239 мужчин, перенесших эндопротезирование тазобедренного сустава.
Acta Orthopaed Scand
1991
;62
:106
–9,7Альтман Р., Эш Э., Боле Г., Боренштейн Д., Брандт К., Кристи В. и др. . Разработка критериев классификации и отчетности по остеоартриту. Классификация остеоартроза коленного сустава.
Arthritis Rheum
1986
;29
:1039
–49.8Келлгрен Дж., Лоуренс Дж. Остеоартроз и дегенерация диска у городского населения.
Ann Rheum Dis
1958
;17
:388
–97,9МакАлиндон Т., Сноу С., Купер С., Дьеп П. Рентгенографические картины остеоартрита коленного сустава в обществе: важность пателло-бедренного сустава.
Ann Rheum Dis
1992
;51
:844
–9.10Гофтон Дж. Исследования остеоартроза бедра: Часть 1.Классификация.
Can Med J
1971
;104
:679
–83.11Резник Д. Паттерны миграции головки бедренной кости при остеоартрозе бедра. Рентгенографически-патологическая корреляция и сравнение с ревматоидным артритом.
Am J Рентгенол
1975
;124
:62
–74,12Дугадос М., Геген А., Нгуен М., Берда Л., Лекесн М., Мазьер Б. и др. . Радиологическое прогрессирование остеоартроза тазобедренного сустава: определение, факторы риска и корреляция с клиническим статусом.
Ann Rheum Dis
1996
;55
:356
–62,13Wiberg G. Исследования диспластических вертлужных впадин и врожденного подвывиха тазобедренного сустава.
Acta Chir Scand
1939
;приложение 58
,14Мюррей Р. Этиология первичного остеоартроза тазобедренного сустава.
Br J Radiol
1965
;38
:810
–24,15Читнавис Дж., Синшаймер Дж., Клипшем К., Лафлин Дж., Сайкс Б., Карр А.Генетические факторы в терминальной стадии остеоартрита. Риски замены тазобедренного и коленного суставов при идиопатическом остеоартрите у братьев и сестер.
J Bone Joint Surg
1997
;79 ‐ B
:660
–4,16Брейман Л., Фридман Дж., Олшен Р., Стоун К.
Деревья классификации и регрессии
. Pacific Grove CA: Wadsworth,1984
,17Steinberg D, Colla P.
CART: дополнительный модуль для SYSTAT
. Сан-Диего: Salford Systems,1995
.18Келлгрен Дж., Лоуренс Дж. Радиологическая оценка остеоартроза.
Ann Rheum Dis
1957
;16
:494
–501,19Бернетт С., Харт Д., Купер С., Спектор Т.
Радиографический атлас остеоартрита
. Лондон: Springer,1994
.20Теннант А., Страх Дж., Пикеринг А., Хиллман М., Каттс А., Чемберлен М.А. Распространенность проблем с коленом у населения в возрасте 55 лет и старше: определение необходимости эндопротезирования коленного сустава.
Br Med J
1995
;310
:1291
–3,21Уилсон М., Мишет С.Дж., Илструп Д.М., Мелтон Л.Дж. Идиопатический симптоматический остеоартрит бедра и колена: популяционное исследование заболеваемости.
Mayo Clin Proc
1990
;65
:1214
–21,22Ледингем Дж., Доусон С., Престон Б., Миллиган Дж., Доэрти М. Рентгенографические картины и ассоциации остеоартрита бедра.
Ann Rheum Dis
1992
;51
:1111
–6.23Spector TD, Campion GD. Генерализованный остеоартрит: гормонально-опосредованное заболевание.
Ann Rheum Dis
1989
;48
:523
–7,24Невитт М., Фелсон Д. Половые гормоны и риск остеоартрита у женщин: эпидемиологические данные.
Ann Rheum Dis
1996
;55
:673
–6,25Рейди Д. Рецепторы эстрогенов в хондроцитах суставного хряща человека при остеоартрите.
J Bone Joint Surg
1998
;80 ‐ B (Приложение 1)
:62
.26Купер С., Кэмпбелл Л., Бинг П., Крофт П., Коггон Д. Профессиональная деятельность и риск остеоартрита тазобедренного сустава.
Ann Rheum Dis
1996
;55
:680
–2.27Вингаард Э. Остеоартроз коленного сустава и физическая нагрузка от занятий.
Ann Rheum Dis
1996
;55
:677
–84,28HMSO.
Образец переписи Англия и Уэльс
. Листок экономической деятельности округа (Оксфордшир). Лондон: HMSO,1966
.29Marks J, Stewart IM, Hardinge K. Первичный остеоартроз бедра и узлов Хебердена.
Ann Rheum Dis
1979
;38
:107
–11.30Ledingham J, Regan M, Jones A, Doherty M. Рентгенографические картины и ассоциации остеоартрита коленного сустава у пациентов, направленных в больницу.
Ann Rheum Dis
1993
;52
:520
–6.31Язичи Х., Сэвилл П., Сальвати Э., Боне В., Уилсон П. Первичный остеоартроз колена или бедра.Распространенность узлов Гебердена в зависимости от возраста и пола.
J Am Med Assoc
1975
;231
:1256
–60,32Ньютон Дж., Сигротт В. Почему остеоартроз бедра чаще встречается справа?
Ланцет
1993
;341
:179
.33Радин Э., Роуз Р. Роль субхондральной кости в возникновении и прогрессировании повреждения хряща.
Clin Orthopaed Rel Res
1986
;213
:34
–40.34Хохберг М., Альтман Р., Брандт К., Кларк Б., Дьепп П., Гриффин М. и др. . Рекомендации по лечению остеоартрита. Часть II. Артроз колена.
Arthritis Rheum
1995
;38
:1541
–6.35Хоаглунд Ф., Шиба Р., Ньюбург А., Люнг К. Заболевания тазобедренного сустава.
J Bone Joint Surg
1985
;67A
:1376
–83,36Стулберг С., Харрис В. Дисплазия вертлужной впадины и развитие остеоартроза тазобедренного сустава.В: Harris W, ed.
Бедро
. Сент-Луис: C.V. Mosby,1974
:82
–93,37Croft P, Cooper C, Wickham C, Coggon D. Остеоартроз бедра и дисплазия вертлужной впадины.
Ann Rheum Dis
1991
;50
:308
–10.38Смит Р., Эггер П., Коггон Д., Коули М., Купер С. Остеоартрит тазобедренного сустава и дисплазия вертлужной впадины у женщин.
Ann Rheum Dis
1995
;54
:179
–81.39Ллойд-Робертс Г. Остеоартроз бедра. Изучение клинической патологии.
J Bone Joint Surg
1955
;37B
:8
–47.40Ahlback S. Остеоартроз коленного сустава: рентгенологическое исследование.
Acta Radiol (Stockh)
1968
;приложение 277
:7
–72,41Hernborg J, Nilsson B. Естественное течение нелеченого остеоартроза коленного сустава.
Clin Orthopaed Rel Res
1976
;123
:130
–7.42Киз Дж., Карр А., Миллер Р., Гудфеллоу Дж. Рентгенологическая классификация медиального гонартроза. Соотношение с методами операции на 200 коленях.
Acta Orthopaed Scand
1992
;5
:497
–501,43Стюарт А. Надежность и достоверность самооценки веса и роста.
J, хронический дис.
1982
;35
:295
–309,44Вингаард Э. Работа, спорт, избыточный вес и остеоартроз бедра.
Эпидемиологические исследования
. Тезис. Стокгольм,1991
.45Доусон Дж., Фицпатрик Р., Карр А., Мюррей Д. Опросник о восприятии пациентами замены тазобедренного сустава.
J Bone Joint Surg
1996
;78 ‐ B
:185
–90.46Schouten J, van den Ouweland F, Valkenburg H. Последующее 12-летнее исследование среди населения в целом по прогностическим факторам хрящевой ткани при остеоартрите коленного сустава.
Ann Rheum Dis
1992
;51
:932
–7.© Британское общество ревматологов
Лечение коксартроза
Остеоартроз – болезнь, присущая только людям. Это цена вертикальной осанки человека. Поскольку первые люди начали ходить прямо на двух ногах и освободили руки для работы, они тоже заболели этой болезнью. Многочисленные археологические раскопки неоднократно это доказывали. Произошло это из-за перераспределения веса тела на неготовые к этому суставные поверхности.
Коксартроз – артроз тазобедренного сустава. Латинское слово «coxa» означает «бедро», «articulation» – сустав, а «os» – неинфекционный характер заболевания. Другими словами, коксартроз – это дегенеративное заболевание хрящевой ткани тазобедренного сустава.
По окончании формирования костного скелета хрящевая ткань перестает восстанавливаться. Это значит, что любое повреждение хрящевой ткани оставляет свои следы. К старости таких повреждений много, и хрящ может практически исчезнуть: суставные кости начинают тереться друг о друга.Это вызывает типичные клинические проявления болезни.
Коксартроз бедра ассоциируется с тяжелой формой остеоартрита. Это наиболее часто встречающееся заболевание среди всех заболеваний опорно-двигательного аппарата, составляющее более 40% всех случаев. Заболевание, как правило, начинает развиваться после 40 лет как у мужчин, так и у женщин. Однако женщины страдают от этого заболевания тяжелее.
Коксартроз – это дегенеративный артрит тазобедренного сустава, который успешно поддается лечению на начальной стадии развития.Но, к сожалению, люди, как правило, не сразу обращаются за медицинской помощью, как только чувствуют первую боль в тазобедренном суставе, которая позволяет заболеванию прогрессировать.
Артроз – это судьба, которой вы беззащитны? Нет!
К сожалению, широко распространено мнение, что износ хрящей и суставов, а также возникающие боли являются частью пожилого возраста. Есть много молодых людей с артрозом тазобедренного сустава (коксартроза) и столько же пенсионеров, у которых нет жалоб.Мнения о том, что боль исходит от хрящевого слоя и что после того, как хрящ не может быть восстановлен, также опровергнуты. Исследования показали, что ваш хрящ может восстанавливаться. Кроме того, в вашем хряще нет болевых рецепторов. Ваши симптомы возникают из-за чрезмерного мышечного и фасциального напряжения в бедрах. Они обеспечивают сокращение суставных костей и их трение друг о друга настолько, что происходит их износ. Врачи могут увидеть этот износ на рентгеновских снимках.
Как развивается коксартроз тазобедренного сустава?
В основе этой патологии лежит вязкость суставной жидкости, истончение хрящевой ткани и уменьшение суставной щели.Все это приводит к дегенерации полости сустава в целом.
Густая суставная жидкость не может в достаточной степени смазывать суставные поверхности, что приводит к шероховатости суставной поверхности, повышенному трению и истончению хряща. Суставная щель уменьшается, кости деформируются. Нарушение кровообращения приводит к резкому снижению количества питательных веществ в суставах и атрофии мышц.
Коксартроз может быть двусторонним (с двух сторон) или односторонним. Последнее чаще возникает в правом суставе.Левосторонний коксартроз встречается реже.
Причины остеоартроза (коксартроза) тазобедренного сустава
Все случаи этого тяжелого заболевания однозначно можно разделить на две большие группы: первичный и вторичный остеоартроз тазобедренного сустава.
Первичный коксартроз – это заболевание, которое возникает само по себе без какой-либо причины. При первичной форме заболевания обычно поражаются оба сустава, что называется двусторонним коксартрозом. Обычно это заболевание возникает у пожилых людей.В развитии этого типа коксартроза значительную роль играет наследственный фактор. Так, у женщин, матери которых страдают лишним весом и коксартрозом, вероятность заболеть выше, чем в среднем по популяции.
Вторичный коксартроз возникает в уже измененном суставе как следствие какого-либо первичного заболевания (например, воспаления или травмы). В эту большую группу входят все возможные причины коксартроза и все факторы риска. Их также можно разделить на несколько больших групп.
1-я причина: наследственные факторы
Есть много наследственных заболеваний, которые могут привести к коксартрозу. Как правило, это состояния, связанные с ухудшением состояния соединительной ткани (связок, костей и суставов) или заболеваниями коллагеноза, например, синдромом Стиклера.
2-я причина: Возраст
Возраст – еще один важный фактор риска. У более молодых людей (до 30-35 лет) это заболевание встречается очень редко. Позже, в 40-45 лет, он поражает около 2-3% населения (U.С. Статистика). Но затем, после 65 лет, количество людей с остеоартрозом бедра резко возрастает: в возрасте 45-65 лет этим заболеванием может страдать почти треть (30%), а в возрасте 65-70 лет. , вероятность дегенеративного остеоартроза увеличивается до 70-75% и более! Другими словами, у большинства пожилых людей есть признаки дегенеративного заболевания суставов, и с большой долей вероятности это может быть артроз тазобедренного сустава.
3-я причина: дисплазия
Дисплазия тазобедренного сустава – врожденное заболевание сустава, которое возникает из-за недоразвития суставных костей и связок, поэтому у таких детей часто возникают подвывихи и вывихи головки бедренной кости.
Некоторые люди могут иметь дисплазию и даже не знать об этом, пока не обнаружат ее случайно, например, при рентгеновском исследовании.
У этих пациентов может развиться остеоартрит, вызванный дисплазией. В основном это происходит у женщин от 25 до 55 лет. Это происходит из-за снижения физической активности, которая помогает суставу нормально работать. У молодых женщин заболевание может развиться во время беременности и после родов, у зрелых и пожилых людей оно вызвано снижением физической активности после выхода на пенсию.
Итак, если вы знаете, что у вас дисплазия тазобедренных суставов, вам следует, по крайней мере, один раз в год посещать ортопеда и проходить обследование, включая рентгеновские лучи, и очень тщательно следовать указаниям врача: избегать физических нагрузок, таких как как поднятие тяжестей, но, в то же время, делать полезные упражнения, укрепляющие бедро (катание на лыжах, плавание и т. д.).
4-я причина: ожирение
Это один из важнейших факторов риска, способствующих развитию артроза, в основном коленного, а также тазобедренного сустава.Ведь все лишние 5-10-20 кг не нужны телу, буквально валяющемуся как мертвый (и тяжелый!) Вес и перегружая тазобедренные суставы.
В этих условиях хрящ не выдерживает таких тяжелых нагрузок и не может восстановиться даже в состоянии покоя!
5-я причина: нарушение обмена веществ
Многие заболевания и состояния, связанные с нарушением обмена веществ, могут сильно повлиять на кровоснабжение и питание суставных хрящей, и, к сожалению, не в лучшую сторону.
В отличие от других тканей, клетки, производящие хрящевой матрикс – хондроциты – получают питательные вещества не из кровеносных сосудов, а непосредственно из синовиальной жидкости. Это очень тонкий биохимический механизм, который можно легко нарушить, что часто случается.
Такие заболевания, как сахарный диабет, охроноз, первичная и вторичная подагра, гемохроматоз, болезнь Вильсона, а также недостаток женских половых гормонов (эстрогенов) в период менопаузы могут стать виновниками заболеваний суставов.
Поскольку эстрогены регулируют обмен веществ в костях, связках, суставах и в целом в соединительной ткани, недостаток этих гормонов также может стать спусковым крючком для развития болезни.
6-я причина: травмы и операции
Очень часто травмы сустава, иногда требующие хирургического вмешательства, способствуют возникновению коксартроза. Поскольку после таких событий сустав становится немного «дефектным» (в медицинском смысле), из-за любого, даже слабого фактора риска может начаться ухудшение хрящевой ткани сустава, а затем развивается дегенеративный остеоартроз.
Поэтому, если у вас была травма или операция в области бедра, нужно особенно внимательно подходить к выбору образа жизни и по возможности избегать неблагоприятных факторов, описанных в этой статье.
7-я причина: Воспаления (коксит)
Тазобедренный сустав, как и другие части и органы нашего тела, подвержен воспалениям. Воспаление сустава (коксит) может возникнуть в результате инфекции. В этом случае заболевание развивается с массивным поражением суставного хряща, а выздоровление может занять довольно много времени и, как следствие, может начаться вторичный коксартроз.
В некоторых случаях воспаление может возникать не из-за микроорганизмов – это называется асептическим воспалением. Это воспаление часто возникает в результате аутоиммунных заболеваний, которые могут быть вызваны такими заболеваниями, как системная красная волчанка (СКВ) или ревматоидный артрит (РА).
8-я причина: перегрузки
Спорт и физическая работа, связанная с высокой нагрузкой на сустав, в том числе стояние на работе без возможности сесть и «разгрузить» тазобедренные суставы, также могут способствовать развитию коксартроза.
Почему это происходит? Это возможно, потому что нежная хрящевая ткань не предназначена для истощения постоянными нагрузками или прыжками по 18-20 часов в сутки. Непрерывные движения в суставе вместе с большой нагрузкой приводят к очень быстрому изнашиванию хрящей, в то время как время отдыха кажется недостаточным для восстановления суставов.
9-я причина: факторы окружающей среды
Давайте притормозим, прежде чем сказать, что всегда винят в «плохой экологии», когда не удается найти истинную причину болезни.На самом деле, многие внешние факторы действительно могут способствовать развитию коксартроза. К ним относятся, например, отравления солями тяжелых металлов, что не редкость в некоторых городах.
Более того, такие «тривиальные» вещи, как курение и употребление алкоголя, также могут стать основным пусковым фактором, способствующим развитию болезни. Так что иногда имеет смысл сделать анализы, чтобы выявить интоксикацию вредными веществами и при этом бросить курить. В любом случае ваше тело будет за это благодарно!
Симптомы коксартроза
Симптомы коксартроза ярко выражены, поэтому диагностировать несложно.Однако следует помнить, что симптомы коксартроза зависят от степени заболевания. К основным признакам заболевания относятся:
- Боль в суставе, не проходящая даже в покое, а также ночные боли. Боль усиливается даже при небольших физических усилиях и может переходить в пах, коленный сустав, голень и бедро.
- Постоянное напряжение мышц тазового пояса или мышц бедра.
- Скованность и значительное ограничение подвижности суставов.
- Хромая при ходьбе.
- Трещины или трещины в суставах.
- Со временем конечность у больного укорачивается, а мышцы атрофируются.
- Деформация сустава.
Симптомы двустороннего или симметричного коксартроза такие же, но они присутствуют на обеих конечностях. Особенностью является то, что патологический процесс распространяется на пояснично-крестцовый отдел позвоночника. Незначительные движения и хромота приводят к искривлению позвоночника, со временем происходит выпячивание межпозвонковых дисков и искривление позвоночника.
Коксартроз стадии
Коксартроз тазобедренного сустава бывает трех степеней.
Коксартроз 1 степени характеризуется минимальными изменениями сустава. Но уже в этот период появляются первые признаки расстройства. Болезни суставов после физических нагрузок, таких как длительная ходьба или бег. Боль локализуется в области бедра или, реже, в бедре и колене. Состояние можно улучшить, пока вы отдыхаете, и боль исчезает. Диапазон движений не ограничен, походка не нарушена, мышцы не атрофированы.Рентген показывает рост костей, который не выходит за пределы суставной губы. Имеется небольшое сужение суставной щели, в то время как другие компоненты бедренной кости не претерпели изменений.
Коксартроз 2 степени : Боль значительно усиливается, продолжительность ее увеличивается. Также возможны боли в коленных и паховых областях. Развивается хромота при длительной ходьбе. Есть ограничение движений: невозможно отвести бедро в сторону и повернуть внутрь: мышцы больше не работают должным образом.С помощью рентгена можно выявить костные разрастания, которые выходят за пределы вертлужной впадины до ее внутренних и внешних границ. Головка бедра увеличивается в размерах, смещается относительно вертлужной впадины, а ее поверхность становится шероховатой. Могут появиться кисты. Щель сустава сужена неравномерно.
Коксартроз 3 степени : Боль постоянная, не проходит в покое и ночью. Ходить без трости вряд ли возможно. Существенно атрофируются мышцы бедра, голени и ягодиц.За счет этого больная конечность становится короче. Чтобы это компенсировать, пациент ходит на носке, что приводит к значительному увеличению нагрузки на пораженный сустав. Рентген показывает массивное разрастание костной ткани на головке бедренной кости и вертлужной впадины, а также утолщение шейки матки. Суставная щель сильно сужена.
Диагностика болезней
Артроз тазобедренного сустава может диагностировать практикующий врач только с помощью рентгенологических методик. Обследование помогает определить степень развития заболевания и его этиологию.
Первое, на что стоит обратить внимание – это квалификация врача: она очень важна для диагностики заболеваний. Довольно часто специалист составляет план лечения позвоночника, забывая об обследовании тазобедренного сустава и теряя драгоценное время.
На сегодняшний день наиболее информативными считаются следующие способы диагностики:
- Рентгенологическое исследование. Позволяет визуализировать состояние головки бедра и выявлять симптомы остеофимы.
- Ультразвуковое исследование.Это обследование необходимо для определения стадии заболевания и локализации дегенеративно-дистрофического источника.
- Компьютерная томография или магнитно-резонансная томография Чаще всего предпочтение отдается МРТ из-за отсутствия рентгеновского излучения и детализации изображения. Аппарат позволяет проводить послойное сканирование, выявлять стадию заболевания и определять его на ранних стадиях развития.
Пациенты должны понимать, что коксартроз – это прогрессирующее заболевание.Даже если он обнаружен на ранних стадиях и лечится медикаментами, нет 100% гарантии, что он будет полностью устранен. В большинстве случаев болезнь можно приостановить, но практика показывает, что механизм ее развития возобновляется через 5-10 лет.
Лечение коксартроза тазобедренного сустава
На 1 стадии заболевания врачи отдают предпочтение консервативному лечению и используют различные препараты и препараты (нестероидные противовоспалительные препараты, нервно-мышечные релаксанты, хрящевые протекторы и другие препараты).
НПВП (нестероидные противовоспалительные препараты) – хорошие обезболивающие при коксартрозе, уменьшающие отек и воспаление суставов, снимающие боль.
Миорелаксанты также уменьшают мышечный спазм, стимулируют кровоток, а хрящевые протекторы способствуют восстановлению поврежденной хрящевой ткани.
Эти лекарства можно использовать в виде таблеток и инъекций в зависимости от степени боли и предписаний врача.
При лечении коксартроза также важны физиотерапевтические методы (лазеротерапия, лечебные ванны, иглоукалывание, грязелечение, массаж, гимнастика).
Упражнения должен очень точно рассчитывать только специалист, чтобы не травмировать поврежденный сустав.
На первой и второй стадиях заболевания используется артроскопическая обработка раны – это хирургическое вмешательство, во время которого удаляются крошечные разрушенные частицы хряща. Это позволяет уменьшить боль и скованность в суставе.
Юкстартикулярная остеотомия – это хирургическое вмешательство, при котором бедренная кость разрезается в определенных местах и повторно соединяется под определенным углом, что позволяет замедлить развитие коксартроза.
Хирургическое лечение коксартроза
Когда болезнь переходит в третью стадию, ткани сустава практически не реагируют на восстановительную терапию. Пациент испытывает постоянные боли, почти потеряна способность двигаться. На данном этапе нет смысла использовать для лечения хрящевые протекторы – консервативными методами не поддается. В таких случаях врач может принять решение о лечении коксартроза с помощью операции.
Почему операции нельзя избежать в 99% случаев? Как правило, боль появляется, когда сустав уже имеет 2-ю стадию разрушения.Это когда ничто, кроме удаления сустава, не может помочь. Другими словами, главная особенность артроза тазобедренного сустава заключается в том, что он обычно не диагностируется на ранних стадиях, поскольку у пациента нет жалоб.
Хирургическое лечение коксартроза предполагает выполнение одной из следующих операций:
- Артропластика – моделирование суставных поверхностей. Для выполнения этой операции врачу необходимо сделать прослойку, воспроизводящую хрящевую ткань. Он может быть изготовлен как из синтетических материалов, так и из собственных тканей пациента.
- Эндопротезирование. Операция проводится при двустороннем артрозе тазобедренного сустава. В ходе операции полностью заменяется тазобедренный сустав. Эта операция на тазобедренном суставе не подразумевает сокращения мышц, поэтому восстановление после нее происходит относительно быстро. Этот и вышеупомянутые варианты позволяют сохранить движение тазобедренного сустава.
- Остеотомия – это операция, которая предполагает разрезание костей, устранение деформаций и их наиболее выгодное соединение. В некоторых случаях можно сохранить частичное движение суставов.
- Артродезия – операция, при которой суставные поверхности жестко соединяются между собой с помощью пластин и винтов. Таким образом, движение сустава уменьшается или полностью устраняется. Его проводят для восстановления хотя бы опорной функции ног и суставов. Этот метод применяется в тех случаях, когда все остальные варианты невозможны, например, при отсутствии противопоказаний или при серьезной деформации тазобедренного сустава.
Эндопротезы при коксартрозе
После операции эндопротезирования коксартроза полностью восстанавливается подвижность суставов, утихают боли, значительно улучшается качество жизни.В то же время искусственный сустав не может полностью воспроизвести настоящий, и пациенту приходится сталкиваться с некоторыми ограничениями. Например, нельзя делать приседания – это увеличивает риск смещения сустава. Кроме того, каждый десятый пациент после операции испытывает слабую или умеренную боль, но ей можно помочь обезболивающими, компрессами и другими средствами. К сожалению, врачи не всегда могут понять, почему некоторые пациенты все еще сталкиваются с болью после хирургического лечения. Однако подавляющее большинство людей после операции чувствуют себя намного лучше.
Возможные проблемы
Иногда после хирургического лечения коксартроза одна нога становится длиннее другой, но это можно исправить с помощью специальной стельки.
Чаще всего используются искусственные суставы из металла и пластика – это может быть металлический шар и пластиковая розетка (тазобедренный сустав – это шаровидный шарнир, одна поверхность которого шарообразная, а другая изогнутая и часто называется “разъем”). Более активным молодым пациентам могут быть имплантированы керамические и пластмассовые суставы (керамический шарик и пластиковая носка), либо суставы, сделанные только из керамики, либо (в редких случаях) только из металла.
Подготовка к операции
Перед операцией врач решает, какой сустав следует имплантировать. Кроме того, за две-три недели до операции пациенту необходимо пройти подробное обследование. Например, анализ крови, рентген бедра, поврежденного коксартрозом, анализ мочи и электрокардиография.
Кроме того, пациент должен пройти обследование у стоматолога и при необходимости пройти курс лечения. Некоторые стоматологические проблемы связаны с высоким риском развития инфекции после операции.
В некоторых клиниках пациенты также могут проконсультироваться со своим врачом и спросить, как надеть одежду, умыться и выполнять повседневные дела дома. Перед операцией специалист может порекомендовать пациенту приобрести приспособления, которые помогут передвигаться и выполнять обычные задачи.
Поскольку эта операция обычно проводится под общим наркозом, пациенту нельзя пить и есть утром перед операцией.
После операции
После операции большинство пациентов остаются в больнице 4-8 дней.За это время они начинают ходить, учатся подниматься по лестнице и выполнять простые упражнения, которые будут способствовать процессу восстановления. Через 6-12 недель после операции пациенту предстоит пройти обследование у врача, чтобы убедиться, что процесс выздоровления идет нормально.
Возможные побочные эффекты после операции по поводу коксартроза:
- Тромбоз глубоких вен. Риск тромбоза можно снизить с помощью компрессионных чулок, разжижителей крови и некоторых других средств;
- эмболия легких – заболевание, при котором сгустки крови, образующиеся в венах, продвигаются в сосуды легких.К счастью, это редкое осложнение, с которым легко справиться антикоагулянтами;
- Смещения искусственного сустава случаются реже, чем в одном случае из двадцати. Этим пациентам требуется еще одна операция, чтобы поставить сустав на место;
- Инфекция. Хотя врачи принимают все необходимые меры для проведения операции в безопасных и стерильных условиях, у одного пациента из сотни после замены тазобедренного сустава развивается инфекция. Инфекционные заболевания легко поддаются лечению, но после лечения инфекции необходимо удалять искусственные суставы и повторно имплантировать их;
- Ослабление искусственного сустава.Чаще всего это происходит через 10-15 лет после операции. Ослабление нового сустава обычно связано с истончением кости вокруг имплантата, что снижает риск переломов;
- Кровотечение и гематомы. Как правило, через два дня после операции кровотечение прекращается, но иногда оно продолжается, и кровь скапливается под кожей. В некоторых случаях для удаления собранной крови требуются несложные операции.
Первые два-три месяца после операции пациент должен двигаться аккуратно, чтобы не допустить смещения нового сустава.Однако это не означает, что пациент должен двигаться как можно меньше – наоборот, нужно укреплять мышцы, чтобы сустав стал более гибким. В течение 4-6 недель после операции пациенты обычно ходят, опираясь на трость или костыли. В течение первых нескольких месяцев пациентам не рекомендуется использовать велосипед, бегать по твердым поверхностям и заниматься спортом, требующим резких поворотов и приседаний, например, теннисом и сквошем. Тем, у кого заменены тазобедренные суставы, следует заняться спортом, связанным с высоким риском падения, например горными лыжами.
Как правило, люди с новым суставом могут жить активной и полноценной жизнью, не испытывая боли в течение многих лет. У 80% пациентов искусственные суставы служат не менее двадцати лет.
% PDF-1.3 % 61 0 объект > эндобдж xref 61 65 0000000016 00000 н. 0000001665 00000 н. 0000001732 00000 н. 0000002454 00000 н. 0000002681 00000 н. 0000002905 00000 н. 0000003206 00000 н. 0000003407 00000 н. 0000003949 00000 н. 0000004164 00000 п. 0000004399 00000 н. 0000004677 00000 н. 0000005523 00000 н. 0000006369 00000 н. 0000007111 00000 н. 0000007177 00000 н. 0000007424 00000 н. 0000007810 00000 п. 0000008602 00000 н. 0000009300 00000 н. 0000009994 00000 н. 0000010365 00000 п. 0000010386 00000 п. 0000010805 00000 п. 0000010903 00000 п. 0000011149 00000 п. 0000011460 00000 п. 0000011670 00000 п. 0000012585 00000 п. 0000012606 00000 п. 0000013445 00000 п. 0000013709 00000 п. 0000014018 00000 п. 0000014396 00000 п. 0000016238 00000 п. 0000016481 00000 п. 0000016640 00000 п. 0000017481 00000 п. 0000017502 00000 п. 0000018373 00000 п. 0000018395 00000 п. 0000019331 00000 п. 0000019353 00000 п. 0000020201 00000 п. 0000020223 00000 п. 0000020476 00000 п. 0000021320 00000 н. 0000022221 00000 п. 0000022243 00000 п. 0000023113 00000 п. 0000023135 00000 п. 0000027055 00000 п. 0000033103 00000 п. 0000033529 00000 п., qOuj’Fl = ty9H7V @ {NP 㚀 3DLxj5 ׇ czj3% gM3vkϙ64 Ӥ ‘ pNY [O ؾ # ޓ V1? K [4, \ 5šKʿKBEZ, 8V24l ~’ 8
(PDF) Коксартроз и гонартроз в терминальной стадии.Этиология, клинические картины и рентгенологические особенности идиопатического остеоартрита
J. Chitnavis et al. 618
Население в возрасте 55 лет и старше: определение потребности
Список литературы
для артропластики коленного сустава. Br Med J 1995; 310: 1291–3.
21. Уилсон М., Мишет С.Дж., Ильструп Д.М., Мелтон Л.Дж. Идиопатический
1. Williams M, Frankel S, Nanachal K, Coast J,
Симптоматический остеоартрит бедра и колена: популяция-
Донован Дж.Тотальное эндопротезирование коленного сустава: эпидемиологическое исследование
заболеваемости. Mayo Clin Proc 1990; 65:
Оценка потребностей на основе. Бристоль: Оценка здравоохранения
1214–21.
Unit, Бристольский университет, 1994.
22. Ledingham J, Dawson S, Preston B, Milligan G,
2. Williams M, Frankel S, Nanachal K, Coast J,
Doherty M. Рентгенографические образцы и ассоциации
Донован Дж. Тотальное эндопротезирование тазобедренного сустава: эпидемиологически
остеоартроз тазобедренного сустава.Энн Рум Дис 1992; 51: 1111–6.
на основе оценки потребностей. Бристоль: Оценка здравоохранения
23. Spector TD, Campion GD. Генерализованный остеоартрит: отделение
, Бристольский университет, 1992 г.
гормонально-опосредованное заболевание. Энн Рум Дис
3. Петерсон I, Якобссон Л., Силман А., Крофт П. Эпидемия –
1989; 48: 523–7.
ология остеоартроза периферических суставов. EULAR
24. Невитт М., Фелсон Д. Половые гормоны и риск
Постоянный комитет по эпидемиологии; Оренас, Швеция.
Остеоартроз у женщин: эпидемиологические данные. Ann
Ann Rheum Dis 1996; 55: 585–688.
Rheum Dis 1996; 55: 673-6.
4. Кохацу Н., Шурман Д. Факторы риска развития
25. Рейди Д. Рецепторы эстрогена в суставном хряще человека
остеоартроза коленного сустава. Clin Orthopaed Rel Res
хондроцитов при остеоартрозе. J Bone Joint Surg
1990; 261: 242–6.
1998; 80-В (Приложение 1): 62.
5.Уоллес Д., Карр А.Дж., Мюррей Д.В., Вудс Д.А.
26. Купер С., Кэмпбелл Л., Бинг П., Крофт П., Коггон Д.
Этиологические факторы тяжелого остеоартроза коленного сустава.
Профессиональная деятельность и риск остеоартроза тазобедренного сустава.
Колено 1995; 2: 113–5.
Ann Rheum Dis 1996; 55: 680–2.
6. Вингаард Э. Избыточный вес предрасполагает к коксартрозу.
27. Вингаард Э. Остеоартроз коленного сустава и физическая нагрузка
Изучен индекс массы тела у 239 мужчин с артрозом тазобедренного сустава
по профессии.Энн Рум Дис 1996; 55: 677–84.
пластический. Acta Orthopaed Scand 1991; 62: 106–9.
28. HMSO. Образец переписи населения Англии и Уэльса. Экономический
7. Альтман Р., Эш Э., Боле Г., Боренштейн Д., Брандт К.,
округа Лейет (Оксфордшир). Лондон: HMSO,
Christy W et al. Разработка критериев для классификации
1966.
и сообщение об остеоартрите. Классификация
29. Маркс Дж., Стюарт И.М., Хардиндж К. Первичный остеоартроз
остеоартроз коленного сустава.Arthritis Rheum 1986;
тазобедренного сустава и узлов Хебердена. Энн Рум Дис
29: 1039–49.
1979; 38: 107–11.
8. Келлгрен Дж., Лоуренс Дж. Остеоартроз и дегенерация диска –
30. Ледингем Дж., Риган М., Джонс А., Доэрти М.
в городском населении. Ann Rheum Dis
Рентгенологические паттерны и ассоциации остеоартрита
1958; 17: 388–97.
колена у пациентов, направленных в больницу. Энн Рум
9.Макалиндон Т., Сноу С., Купер С., Дьеп П. Радиографический
Dis 1993; 52: 520–6.
паттерны остеоартроза коленного сустава в сообществе –
31. Язычи Х., Сэвилл П., Сальвати Э., Боне В., Уилсон П. Первичный
: важность пателло-бедренного сустава. Ann
остеоартроз колена или бедра. Распространенность Heberden’s
Rheum Dis 1992; 51: 844–9.
узлов в зависимости от возраста и пола. J Am Med Assoc
10. Гофтон Дж.Исследования по остеоартрозу бедра: Часть 1.
1975; 231: 1256–60.
Классификация. Can Med J 1971; 104: 679–83.
32. Ньютон Дж., Сигротт В. Почему остеоартроз бедра
11. Резник Д. Паттерны миграции головки бедренной кости в
чаще встречаются справа? Ланцет 1993; 341: 179.
Остеоартроз бедра. Рентгенографически-патологический
33. Радин Э., Роуз Р. Роль субхондральной кости в корреляции
и сравнении с ревматоидным артритом.Am
Начало и прогрессирование повреждения хряща. Clin
J Roentgenol 1975; 124: 62–74.
Orthopaed Rel Res 1986; 213: 34–40.
12. Дугадос М., Геген А., Нгуен М., Бердах Л.,
34. Хохберг М., Альтман Р., Брандт К., Кларк Б., Дьеп П.,
Лекесне М., Мазьер Б. и др. Радиологическая прогрессия
Gri ffi nMet al. Руководство по медицинскому ведению
остеоартрита тазобедренного сустава: определение, факторы риска и корреляция
остеоартрита.Часть II. Артроз колена.
случаев с клиническим статусом. Энн Рум Дис 1996; 55: 356–62.
Arthritis Rheum 1995; 38: 1541–6.
13. Wiberg G. Исследования диспластических вертлужных впадин и врожденных
35. Hoaglund F, Shiba R, Newburg A, Leung K. Заболевания
подвывих тазобедренного сустава. Acta Chir Scand 1939; приложение
бедро. J Bone Joint Surg 1985; 67A: 1376–83.
мент 58.
36. Стулберг С., Харрис В. Дисплазия вертлужной впадины и развитие –
14.Мюррей Р. Этиология первичного остеоартроза
артроза тазобедренного сустава. В: Harris W, ed. Бедро.
бедро. Br J Radiol 1965; 38: 810–24.
Сент-Луис: C.V. Мосби, 1974: 82–93.
15. Читнавис Дж., Синшаймер Дж., Клипшем К., Лафлин Дж.,
37. Крофт П., Купер С., Уикхэм С., Коггон Д. Остеоартрит
Сайкс Б., Карр А. Генетические изменения в конечной стадии
дисплазия бедра и вертлужной впадины. Ann Rheum Dis
остеоартроз.Риски замены бедра и колена для братьев и сестер
1991; 50: 308–10.
для лечения идиопатического остеоартроза. J Bone Joint Surg
38. Смит Р., Эггер П., Коггон Д., Коули М., Купер К.
1997; 79-B: 660–4.
Остеоартроз тазобедренного сустава и дисплазия вертлужной впадины в
16. Брейман Л., Фридман Дж., Олшен Р., Стоун С. Классификация
женщины. Энн Рум Дис, 1995; 54: 179–81.
и деревья регрессии. Тихоокеанская роща, Калифорния: Уодсворт, 1984.
39.Ллойд-Робертс Г. Остеоартроз бедра. Исследование
17. Steinberg D, Colla P. CART: дополнительный модуль
клиническая патология. J Bone Joint Surg 1955; 37B: 8–47.
для SYSTAT. Сан-Диего: Salford Systems, 1995.
40. Альбак С. Остеоартроз коленного сустава: рентгенографический
18. Келлгрен Дж., Лоуренс Дж. Радиологическая оценка остео-
исследования. Acta Radiol (Stockh) 1968; приложение
arthrosis. Энн Рум Дис 1957; 16: 494–501.
277: 7–72.
19. Бернетт С., Харт Д., Купер С., Спектор Т. Рентгенограмма
41. Хернборг Дж., Нильссон Б. Естественное течение нелеченого атласа остеоартрита. Лондон: Springer, 1994.
остеоартроз коленного сустава. Clin Orthopaed Rel Res
20. Теннант А., Страх Дж., Пикеринг А., Хиллман М., Каттс А.,
Чемберлен, Массачусетс. Распространенность проблем с коленями в 1976 г .; 123: 130–7.
Остеоартрит тазобедренного сустава – обзор
Измерение прогрессирования остеоартрита тазобедренного сустава
Прогрессирование JSN при ОА тазобедренного сустава обычно измеряется с помощью рентгенограммы тазобедренного сустава в исходном положении. 42–46 Можно ожидать, что распределение веса каждой конечности будет зависеть от степени боли в суставах. Хотя минимальный JSW существенно не отличался, между рентгенограммами, сделанными в положении лежа на спине и с нагрузкой на бедра OA в целом 47, 48 минимальный JSW был значительно меньше при нагрузке, чем положения лежа на спине с минимальным JSW меньше чем 2,5 мм. 48 Исследования, в которых сообщается о воспроизводимости изображения тазобедренного сустава на серийных снимках с использованием протокола рентгенографии тазобедренного сустава, немногочисленны.
Минимальный JSW существенно не отличался между двумя рентгенограммами таза одного и того же ОА тазобедренного сустава, сделанными в один и тот же день, даже при изменении ротации стопы. 49 Однако о значительной вариабельности минимального JSW сообщалось на рентгенограммах таза, когда рентгеновский луч был сосредоточен на пупке. 49 SDD в этом исследовании составлял 0,46 мм. В другом исследовании минимальный JSW был измерен у 100 здоровых тазобедренных суставов пациентов без ОА – дважды рентгенографически в разных центрах и с разными интервалами. 18 В соответствии с предыдущим исследованием стандартное отклонение разницы между двумя рентгенограммами составляло 0,25 мм. Вероятность ошибки измерения минимального значения JSW на серийных рентгенограммах явно выше, чем на той же рентгенограмме, что позволяет предположить, что ошибка точности измерения JSN в основном связана с вариабельностью повторного получения.
Чувствительность к изменению измерения JSW на рентгенограмме АД таза можно оценить путем анализа JSN в группе плацебо в опубликованных РКИ DMOAD. 44–46 Данные трех рандомизированных клинических исследований представлены в таблице 9.1. Наблюдались большие различия в JSN между испытаниями. Однако SD среднего JSN обычно было меньше среднего JSN, что указывает на то, что ошибочное увеличение JSW было редкостью и что стандартизованное среднее значение ответа было приемлемым.
Идентификация местоположения минимальной JSW на серийных рентгенограммах является важной проблемой при продольных измерениях. Измерения обычно производятся наблюдателем, не имеющим отношения к последовательности серийных фильмов одного и того же объекта.Подходы к измерению JSW различаются у разных наблюдателей. Например, Лекен выбирает место минимальной JSW на рентгенограмме, показывающей самый большой JSN, а затем последовательно измеряет JSW в этом конкретном месте в других фильмах. 50 Часто исследователи не указывают свой метод измерения. Разумно предположить, что компьютеризированные измерения JSW вычисляют минимальный JSW в каждой пленке независимо от ее местоположения. Различия в этих подходах к измерению могут повлиять на чувствительность к изменению JSN.Оптимальная или наиболее клинически значимая методология остается неизвестной.
В исследовании ECHODIAH прогрессирование ОА было проанализировано путем сравнения количества прогрессоров JSN в каждой группе лечения, что может быть более клинически значимым и интерпретируемым результатом, чем разница между двумя средними значениями JSN. Значение отсечки 0,5 мм было выбрано для идентификации пациентов, у которых JSN не был результатом ошибки измерения. Это пороговое значение было установлено путем повторного слепого измерения 50 пар рентгенограмм и представляет собой удвоенное стандартное отклонение различий между тестами и повторными тестами.
В этом исследовании выбор анализа количества прогрессоров был законным, учитывая, что средний JSN (и в данном случае JSN у большинства пациентов) был больше порогового значения SDD 0,5 мм за 3-летний период. . Важно отметить, что анализ прогрессоров в качестве дихотомической меры результатов можно использовать только в том случае, если пороговое значение меньше ожидаемого среднего JSN исследования. Другими словами, анализ количества прогрессистов в исследовании с 0.Значение отсечки SDD 5 мм и ожидаемое среднее значение JSN от 0,2 до 0,3 мм могут вводить в заблуждение, поскольку они представляют собой выборку пациентов с аномально высоким JSN.
Что наиболее важно, измерение JSN OA бедра на рентгенограмме переднего отдела таза оказалось клинически значимым критерием исхода. В ретроспективном анализе было показано, что задержка между появлением симптомов и полной заменой тазобедренного сустава у пациентов с ОА тазобедренного сустава обратно пропорциональна годовому показателю JSN. 42 Это было проспективно подтверждено в исследовании ECHODIAH, в котором на основе прогнозируемой потребности в полной замене тазобедренного сустава в будущем JSN равнялся 0.2 мм в течение 1 года и 0,4 мм в течение 2 лет были признаны клинически значимыми. 51 В том же исследовании было высказано предположение, что изменение JSW не менее чем на 0,4 мм за 3 года является клинически значимым. 52 Кроме того, в этом исследовании прогрессирование JSN у пациентов с ОА тазобедренного сустава коррелировало с повышенными уровнями некоторых биомаркеров на исходном уровне. 53, 54
Надежность измерения JSW на рентгенограмме AP с центром на одном бедре и профилем бедра недавно сравнивали с JSW на рентгенограмме таза в AP.Также оценивалась чувствительность к изменению JSN через 3 года. 55 Результаты показали, что передняя рентгенограмма таза показала лучшие результаты, чем любой из двух других снимков. Это открытие, вероятно, связано с трудностью получения воспроизводимых изображений тазобедренного сустава на серийных рентгенограммах с использованием этих других радиографических протоколов.
Таким образом, воспроизводимость изображения тазобедренного сустава на серийных рентгенограммах с использованием протокола рентгенографии таза AP является приемлемой, а измерение JSN является клинически значимым критерием результата, что является разумным для продольных исследований, включая клинические испытания DMOAD. 56 Однако предельная чувствительность рентгенографического измерения прогрессирования ОА тазобедренного сустава оправдывает клинические испытания продолжительностью не менее 3 лет. Обеспечение надлежащей рентгенологической визуализации JSW путем проверки контроля качества и отбора пациентов с суполатеральным или концентрическим JSN может потенциально сократить эти временные рамки.
Тотальная артропластика тазобедренного сустава, выполненная по поводу коксартроза, сохраняет долгосрочную физическую функцию: 40-летний опыт
Abdel MP, Cotino U, Larson DR, Hanssen AD, Lewallen DG, Berry DJ.Модульные рифленые конические ножки при асептическом ревизионном эндопротезировании тазобедренного сустава. J Bone Joint Surg Am . 2017; 99: 873–881.
Артикул PubMed Google Scholar
Абдулкарим А., Элланти П., Моттерлини Н., Фахи Т., О’Бирн Дж. М.. Сравнение цементной фиксации и нецементной фиксации при тотальном эндопротезировании тазобедренного сустава: систематический обзор и метаанализ рандомизированных контролируемых исследований. Orthop Ред. . 2013; 5 (1): e8.
Артикул Google Scholar
Banerjee S, Issa K, Kapadia BH, Pivec R, Khanuja HS, Mont MA. Систематический обзор результатов ревизий вертлужной впадины с использованием высокопористых металлов. Инт Ортоп . 2014; 38: 689–702.
Бейлисс Л.Е., Каллифорд Д., Монк А.П., Глин-Джонс С., Прието-Альгамбра Д., судья А, Купер С., Карр А.Дж., Арден Н.К., Борода Д.Дж., Прайс А.Дж. Влияние возраста пациента на момент вмешательства на риск ревизии имплантата после полной замены бедра или колена: популяционное когортное исследование. Ланцет .2017; 389 (10077): 1424–1430.
Артикул PubMed PubMed Central Google Scholar
Берри Д.Д., Хармсен С., Кабанела, доктор медицины, Морри Б.Ф. Двадцать пять лет выживаемости после двух тысяч последовательных первичных тотальных замен тазобедренного сустава Чарнли. J Bone and Joint Surg Am . 2002; 84: 171–177.
Артикул Google Scholar
Boettner F, Cross MB, Nam D, Kluthe T., Schulte M, Goetze C.Функциональные и эмоциональные результаты различаются после ревизионного асептического и септического эндопротезирования тазобедренного сустава. HSS J . 2011. 7 (3): 235–238.
Артикул PubMed PubMed Central Google Scholar
Каллаган Дж. Дж., Браха П., Лю С. С., Пияворхун С., Гетц Д. Д., Джонстон Р. К.. Выжил после тотального эндопротезирования тазобедренного сустава по Чарнли. Краткое продолжение предыдущих отчетов, как минимум, за тридцать пять лет. J Bone Joint Surg Am .2009; 91: 2617–2621.
Артикул PubMed Google Scholar
Cram P, Lu X, Kaboli PJ, Vaughan-Sarrazin MS, Cai X, Wolf BR, Li Y. Клинические характеристики и исходы пациентов Medicare, перенесших тотальную артропластику тазобедренного сустава, 1991–2008 гг. JAMA . 2011. 305 (15): 1560–1567.
Артикул CAS PubMed PubMed Central Google Scholar
Делла Валле С.Дж., Меско Н.В., Куигли Л., Розенберг А.Г., Якобс Дж.Дж., Галанте Дж.О. Первичное тотальное эндопротезирование тазобедренного сустава с пористым покрытием вертлужной впадины. J Bone Joint Surg . 2009. 91: 1130–1135.
Артикул PubMed Google Scholar
Dzaja I, Lyons MC, McCalden RW, Naudie DDD, Howard JL. Ревизионное эндопротезирование тазобедренного сустава с использованием модульной ревизионной системы тазобедренного сустава при тяжелой потере костной массы. J Артропластика .2014; 29: 1594–1597.
Артикул PubMed Google Scholar
Harris, WH. Первые пятьдесят лет тотального эндопротезирования тазобедренного сустава: извлеченные уроки. Clin Orthop Rel Res . 2009; 467: 28–31.
Артикул Google Scholar
Harris, WH. Последнее десятилетие в THA: успокаивающее и разочаровывающее. J Артропластика . 2014; 29: 648–649.
Артикул PubMed Google Scholar
Хендерсон Р., Дигги П., Добсон А. Совместное моделирование продольных измерений и данных о времени событий. Биостатистика . 2000. 1 (4): 465–480.
Артикул CAS PubMed Google Scholar
Jones CA, Voaklander DC, William D, Johnston C, Suarez-Almazor ME. Влияние возраста на боль, функцию и качество жизни после тотального эндопротезирования тазобедренного и коленного суставов. Arch Intern Med . 2001. 161 (3): 454–460.
Артикул CAS PubMed Google Scholar
Kremers HM, Larson DR, Crowson CS, Kremers WK, Вашингтон RE, Штайнер CA, Джиранек WA, Берри DJ. Распространенность тотального эндопротезирования тазобедренного и коленного суставов в США. J Bone Joint Surg Am . 2015; 97 (17): 1386–1397.
Артикул PubMed PubMed Central Google Scholar
Lee PTH, Lakstein DL, Lozano B, Safir O, Backstein J, Gross AE. Среднесрочные и отдаленные результаты ревизионного эндопротезирования тазобедренного сустава у пациентов в возрасте 50 лет и младше. Костный сустав J . 2014; 96-В: 1047–1051.
Артикул CAS PubMed Google Scholar
Линдберг-Ларсен М., Йоргенсен С.С., Хансен ТБ, Солгаард С., Кехлет Х. Ранняя заболеваемость после асептической ревизионной артропластики тазобедренного сустава в Дании. Костный сустав J . 2014: 96B: 1464–1478.
Артикул Google Scholar
Ovre S, Sandvik L, Madsen JE, Roise O.Сравнение распределения, согласования и корреляции между исходной и модифицированной оценкой Merle d’Aubigne-Postel и оценкой Harris Hip Score после лечения перелома вертлужной впадины. Acta Orthopaedica . 2005. 76: 796–802.
Артикул PubMed Google Scholar
Park DK, Della Valle CJ, Quigley L, Moric M, Rosenberg AG, Galante JO. Ревизия вертлужного компонента без цемента. J Bone Joint Surg .2009. 91: 350–355.
Артикул PubMed Google Scholar
Филпотт А., Уэстон-Саймонс Дж. С., Грамматопулос Г. и др. Прогнозирующий результат ревизионного эндопротезирования тазобедренного сустава – последовательная серия из 1176 пациентов с минимальным сроком наблюдения 10 лет. Маутуритас . 2014; 77: 185–190.
Артикул CAS Google Scholar
Пруст-Лима К., Тейлор Дж. М..Разработка и валидация динамического инструмента прогнозирования рецидива рака простаты с использованием повторных измерений ПСА после лечения: подход совместного моделирования. Биостатистика . 2009. 10 (3) 535–549.
Артикул PubMed PubMed Central Google Scholar
Пруст-Лима С., Джоли П., Жакмин-Гадда Х. Совместное моделирование многомерных продольных результатов и времени до события: нелинейный латентный классовый подход. Анализ статистических данных .2009. 53 (4): 1142–1154.
Артикул Google Scholar
Пруст-Лима К., Сене М., Тейлор, Дж., Жакмин-Гадда Х. Совместные модели латентных классов для продольных данных и данных времени до события: обзор. Stat Methods Med Res . 2014; 32 (1): 74–90.
Артикул Google Scholar
Пруст-Лима К., Филиппс В., Лике Б. Оценка расширенных смешанных моделей с использованием скрытых классов и скрытых процессов: пакет R lcmm. Программное обеспечение J Stat . 2017; 78 (2): 1–56.
Артикул Google Scholar
Основная группа разработчиков R. R: язык и среда для статистических вычислений [компьютерное программное обеспечение]. Фонд R для статистических вычислений, Вена, Австрия: 2014. Доступно по адресу http://www.R-project.org.
Rasquinha VJ, Dua V, Rodriguez JA, Ranawat CS. Пятнадцатилетняя выживаемость нормализованной бедренной ножки без воротника с цементом при первичном гибридном тотальном артропластике тазобедренного сустава с использованием модифицированной цементной техники третьего поколения Дж. Артропласт . 2003; 18 (7: Дополнение 1): 86–94.
Артикул Google Scholar
Салех К.Дж., Селебреццо М., Кассим Р., Дайкс, округ Колумбия, Джио Т.Дж., Каллаган Дж.Дж., Сальвати Е.А. Функциональный результат после ревизионного эндопротезирования тазобедренного сустава. Clin Orthop Rel Res . 2003; 416: 254–264.
Артикул Google Scholar
Сальвати Е.А., Уилсон, П.Д. младший, Джолли М.Н., Варилл Ф, Аглиетти П., Браун Г.К.Десятилетнее последующее исследование наших первых ста последовательных тотальных замен тазобедренного сустава Чарнли. J Bone Joint Surg . 1981; 63-А: 753–767.
Артикул Google Scholar
Santaguida PL, Hawker GA, Hudak PL, et al. Характеристики пациентов, влияющие на прогноз тотального эндопротезирования тазобедренного и коленного суставов: систематический обзор. Джан Чир . 2008; 51 (6).
SAS Institute, Inc.Программное обеспечение SAS / STAT, версия 9.3. Кэри, Северная Каролина: 2003. Доступно по адресу http://www.sas.com/.
Schreurs BW, Hannink G. Тотальное эндопротезирование суставов у молодых пациентов: грозит опасность? Ланцет . 2017; 389 (10077): 1374–1375.
Артикул PubMed Google Scholar
Schwartz GE. Оценка размера модели. Энн Стат . 1978. 6 (2): 461–464.
Артикул Google Scholar
Шах Л., Шах Б., Грэм Д., Саксена А. Тотальное эндопротезирование тазобедренного сустава: систематический обзор и метаанализ качества жизни в среднесрочной перспективе. Остеоартр . 2014; 22: 389–406.
Артикул Google Scholar
Smith SE, Estok DM, Harris WH. 20-летний опыт цементной первичной и конверсионной тотальной артропластики тазобедренного сустава с использованием так называемых методов цементирования второго поколения у пациентов в возрасте 50 лет и младше. Дж. Артропласт .2000. 15 (3): 263–273.
Артикул CAS Google Scholar
Sochart DH, Porter ML. Отдаленные результаты тотального эндопротезирования тазобедренного сустава у молодых пациентов с анкилозирующим спондилитом. J Bone Joint Surg . 1997; 79A: 1181–1189.
Артикул Google Scholar
Содерман П., Млахау Х. Полезна ли система Harris Hip Score для изучения результатов тотального эндопротезирования тазобедренного сустава? Клин Ортоп .2010; 384: 189–197.
Артикул Google Scholar
Swarup I, Lee Y, Christoph EI, Mandl L, Goodman SM, Figgie MP. Выживаемость имплантата и пациенты сообщили об исходах после тотального эндопротезирования тазобедренного сустава у молодых пациентов с ювенильным идиопатическим артритом. Дж. Артропласт . 2015; 30: 398–402.
Артикул Google Scholar
Swarup I, Shields M, Mayer EN, Hendow CJ, Burket JC, Figgie MP.Результаты тотального эндопротезирования тазобедренного сустава у молодых пациентов с остеонекрозом тазобедренного сустава. Бедро Инт . 2017; 27: 286–292.
Артикул PubMed Google Scholar
Вайс Р., Старк А., Каррхольм Дж. Модульная бесцементная ножка и протез на длинной ножке с цементом в ревизионной хирургии бедра. Acta Orthop . 2011; 82; 136–142.
Артикул PubMed PubMed Central Google Scholar
Wilson, PD, Amstutz HC, Salvati EA, Mendes DG. Тотальное эндопротезирование тазобедренного сустава с фиксацией акриловым цементом. предварительное исследование 100 последовательных замен протеза McKee-Farrar. J Bone Joint Surg . 1972 г.; 54А: 207–236.
Артикул Google Scholar
Вольффорд М.Л., Палсо К., Берковиц А. Госпитализация по поводу тотального эндопротезирования тазобедренного сустава у пациентов в возрасте 45 лет и старше: США, 2000–2010 гг. Краткий обзор данных NCHS .2015: 186: 1–8.
Google Scholar
Wrobleswski BM, Siney PA, Fleming PA. Артропластика с низким коэффициентом трения по Чарнли: выживаемость до 38 лет. Костный сустав J . 2007. 89 (8): 1015–1018.
Google Scholar
Wulfsohn, MS, Tsiatis AA. Совместная модель выживаемости и продольных данных, измеренных с ошибкой. Биометрия . 1997. 53 (1): 330–339.
Артикул CAS PubMed Google Scholar
Ю М., Тейлор Дж.М.Г., Сандлер Х.М. Индивидуальный прогноз в исследованиях рака простаты с использованием совместной продольной модели выживания и лечения. J Am Stat Assoc . 2008. 103: 178–187.
Артикул CAS Google Scholar
Zampelis V, Ornstein E, Franzen H, Atroshi I. Простая визуальная аналоговая шкала для измерения боли так же чувствительна, как WOMAC, SF-36 и EQ-5D, при измерении результатов ревизионного эндопротезирования тазобедренного сустава. Acta Orthop . 2014: 85: 128–132.
Артикул PubMed PubMed Central Google Scholar
Клинический и визуализационный анализ субклинической гемофилии в сочетании с коксартрозом: клинический случай и обзор литературы | SpringerPlus
Патогенез
Подавляющее большинство пациентов с гемофилией относятся к типу гемофилии А, которая представляет собой рецессивное наследственное геморрагическое заболевание, связанное с полом, вызванное дефицитом фактора свертывания VIII, т.е.е., антигемофильный фактор (AHF). Фактор VIII представляет собой комплекс, состоящий из компонентов рокоагулянта, фактора VIII (VIII: C) и антигена, родственного фактору VIII (VIII R: Ag). Ген F VIII довольно крупный. Он расположен на Xq28 и состоит из 26 экзонов и 25 интронов с полной длиной 186 т.п.н. Обнаружено около 300 типов мутаций гена F VIII. Генотип тесно связан с фенотипом. Точечные мутации и делеции генов вызывают легкий дефицит F VIII. Удаление терминирующего кодона и основных вставок, сдвигов и бессмысленных мутаций обычно вызывает тяжелый дефицит FVIII и клинический фенотип (Mannucci et al.2012).
Клинические проявления и диагностика
Пациенты часто страдают кровотечениями из-за микротравм или частых носовых кровотечений. Плохая свертываемость крови после кровотечения обычно является основным признаком. Некоагулированное кровотечение приводит к быстрому повышению внутрисуставного давления, вызывая резкий отек суставов, боль и ограниченную подвижность. Диагностические критерии гемофилии включают: (1) клинические проявления гемофильного кровотечения; (2) Аномальные результаты некоторых лабораторных тестов.Например, прокоагулянтная активность F VIII (F VIII: C) низкая или АЧТВ пролонгировано. Однако протромбиновое время, общее время свертывания, время кровотечения и количество латлетов у этого пациента были нормальными. (3) Типичный семейный анамнез гемофилии. У некоторых пациентов нет типичного семейного анамнеза. Эти случаи могут быть связаны с мутациями гена F VIII.
Гемофильный артрит
Наиболее часто поражается коленный сустав, за которым следуют локтевой сустав, голеностопный сустав, тазобедренный сустав и плечевой сустав.Единичное поражение обычно встречается на ранней стадии заболевания. Позже постепенно поражаются и другие суставы. Повторное кровотечение из сустава может вызвать хроническую травму, синовит, повреждение суставного хряща, гиперостоз, атрофию сустава, гиперплазию губ и образование остеофитов на поверхности сустава, стриктуру полости сустава, некроз кости и кистозную дегенерацию, которые в конечном итоге приводят к деформации сустава. и дисфункция. Принято считать, что пациенты с тяжелой формой гемофилии склонны к спонтанному кровотечению из суставов из-за очень низкого уровня фактора.Пациенты с легкой и средней степенью тяжести с немного более высоким уровнем фактора имеют более низкую частоту спонтанных кровотечений. Но недавно сообщалось, что степень поражения суставов в случаях легкой или субклинической гемофилии не может быть оценена только по уровням цитокинов из-за отсутствия данных визуализации (Di Minno et al. 2013).
Патологические изменения гемофильного артрита
Основные патологические признаки гемофильной артропатии включают спонтанное внутрисуставное кровотечение или кровотечение, вызванное микротравмой.Небольшое кровотечение в первый раз может полностью абсорбироваться, не оставляя следов, но длительное, повторяющееся и большое кровотечение может привести к серии патологических изменений синовиальной оболочки, суставного хряща и субхондральной кости и даже вызвать сустав скованность и деформация. Стимуляция отложения железа приведет к синовиту, сопровождающемуся выбросом цитокинов. Повторный синовит приведет к прогрессирующему повреждению хряща и субхондральной кости, суставная щель будет сужаться по мере прогрессирования заболевания.На завершающей стадии может произойти повреждение сустава, ангуляция и анкилоз сустава. До сих пор считается, что разрушение костей и хрящей является необратимым поражением. Однако другие изменения, такие как просачивание, кровотечение и утолщение иновиальной оболочки, можно исправить (Brummel-Ziedins et al. 2009).
Рентгенологические данные при гемофильном артрите
Рентгенологические данные при гемофильной артропатии зависят от места кровотечения и различной патологической стадии. Изменения костей и суставов при гемофилии прямо или косвенно связаны с внутрисуставным, околосуставным или внутрикостным кровотечением.Раннее кровотечение ограничивается мягкими тканями. Таким образом, наблюдается только припухлость суставов и повышение концентрации. Когда возникает хронический артрит, разрушение хряща и кости происходит одновременно. Рентгеновские снимки обычно указывают на такие признаки, как стриктура суставной полости из-за деградации и абсорбции суставного хряща. Как правило, гемофильный артрит при диагностической рентгенографии характеризуется увеличенным и квадратным эпифизом, дефектной или волнистой эпифизарной линией и отеком суставной капсулы с повышенной плотностью.Часто наблюдаются сужение суставной щели, разрушение эпифиза, образование мешочковой зоны всасывания и остеопороз. Система оценки Петтерссона, основанная на степени тяжести рентгенологических изменений, применяется с начала 1980-х годов. Эта система баллов используется для последовательной регистрации аномалий визуализации на основе метода клинической классификации в сочетании с радиологической классификацией. Сумма различных оценок представляет собой общую оценку каждого экзамена. Этот метод подсчета очков в настоящее время принят Всемирной федерацией гемофилии из-за подробных и всесторонних оценок заболеваний суставов.Однако рентгенологическое исследование имеет свои ограничения в том, что оно не может показать ранние аномальные признаки сустава, дифференцировать водянку сустава и кровотечение при отеке мягких тканей или напрямую отобразить патологические изменения синовиальной оболочки и хряща. Следовательно, балльную систему Петтерссона нельзя использовать для оценки патологических изменений мягких тканей, суставного выпота и синовита. Кроме того, рентгеновское изображение не может напрямую показать суставной хрящ, и изменения можно предположить только через сужение суставной щели.Следовательно, рентгенологическое обследование и оценка более применимы при гемофильной артропатии с поражением костей (Christoforidis et al. 2011).
Изменения МРТ при гемофилическом артрите
МРТ-исследование полезно для выявления гидрартроза / гемартроза, утолщения синовиальной оболочки / отложения гемосидерина, эрозии края сустава / субхондральной кисты. Он также может указывать на некоторую потерю суставного хряща / дегенерацию суставов. Это особенно полезно для отображения хронического синовита и утолщения синовиальной оболочки у пациентов с эмофилией.МРТ-исследование может обеспечить более высокое разрешение, выявить ранние поражения суставов и выявить более прогрессивные поражения костей и хрящей, чем обычная рентгеновская съемка. Из нескольких методов оценки МРТ наиболее часто используются Денверская оценка (Nuss et al.


 Пациенты, чьи родители страдали заболеваниями хрящевой и костной ткани, в большинстве случаев тоже будут иметь подобные проблемы;
Пациенты, чьи родители страдали заболеваниями хрящевой и костной ткани, в большинстве случаев тоже будут иметь подобные проблемы;
 Появляется хромота после того, как человек долго ходил или перенапрягся. Ограничивается объем движений в суставе. Параллельно развиваются изменения рентгенологической картины: значительно сужается межсуставная щель, смещается головка бедренной кости, остеофиты растут на внутреннем и внешнем краях вертлужной впадины.
Появляется хромота после того, как человек долго ходил или перенапрягся. Ограничивается объем движений в суставе. Параллельно развиваются изменения рентгенологической картины: значительно сужается межсуставная щель, смещается головка бедренной кости, остеофиты растут на внутреннем и внешнем краях вертлужной впадины. Противопоказаний практически нет.
Противопоказаний практически нет.