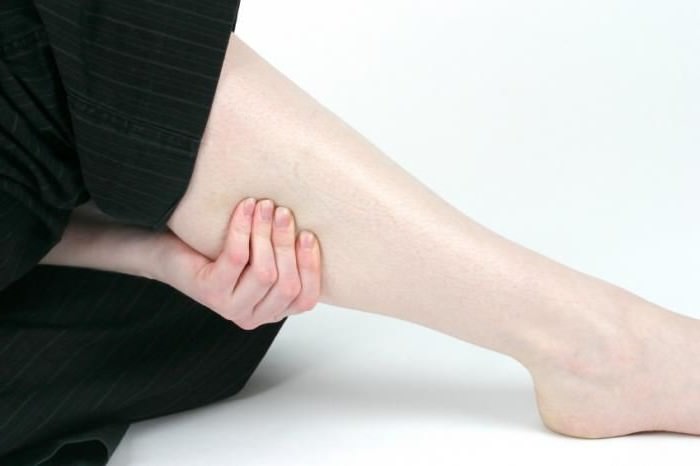
Титановая пластина в руке: Титановая пластина в руке
Удаление пластинки после сращения перелома
В первые несколько часов после перелома возможен остеосинтез – фиксация отломков кости с использованием специальных конструкций. Цель процесса – обеспечение неподвижности и создание условий для сращивания костей в правильном положении.
Если для сращивания перелома использовались винты, металлические пластины или другие фиксирующие конструкции, то после сращения их необходимо обязательно удалить. Причина в том, что инородные тела в организме могут спровоцировать образование кист и отторжение.
Технические особенности установки и удаления фиксаторов
При правильной установке конструкции с наружным расположением удаление спиц после перелома не представляет особого труда – спицы просто извлекаются. Если фиксация внутрикостная, внутри сустава, с использованием гвоздей и винтов, то требуется полноценная операция.
Фиксация спицами применяется при соединении суставов конечностей и пальцев.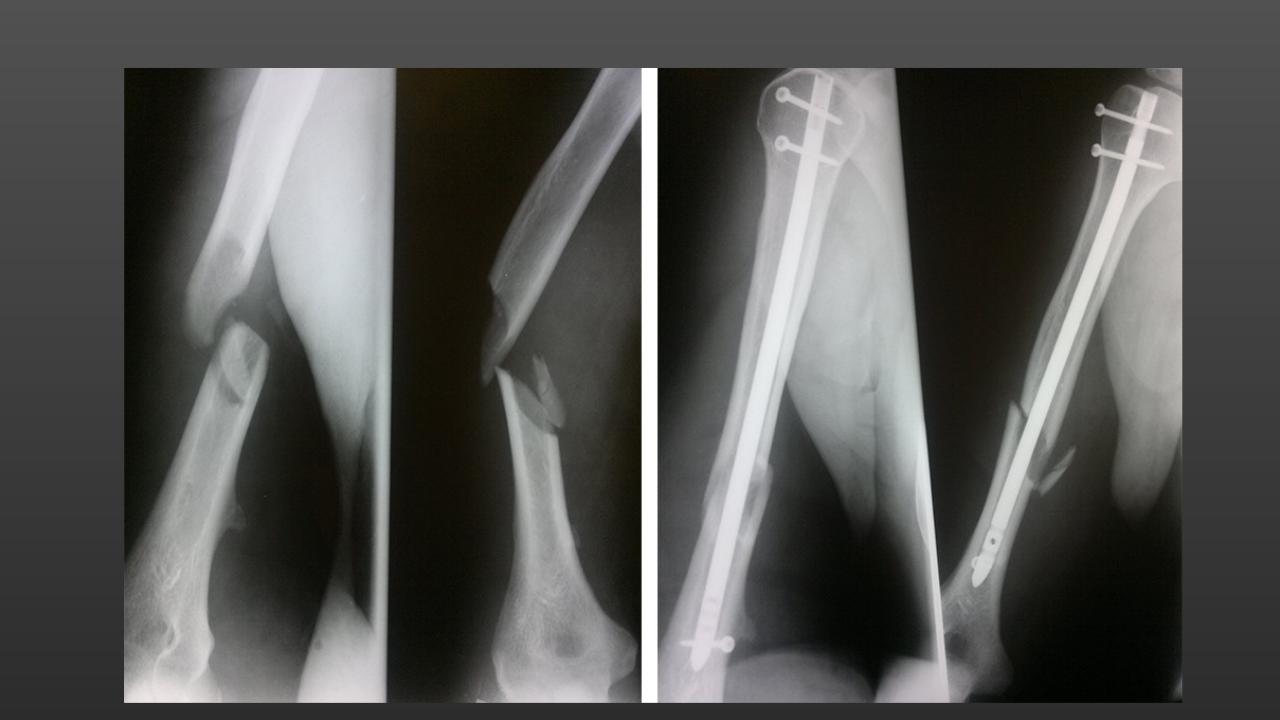 Она может проводиться наружно, когда конец спицы возвышается над поверхностью, или внутренне, когда вся конструкция находится под кожей. Методика применяется как временная мера. В отдельных случаях, если фиксируются надколенные переломы, ключичные или травмы локтя, требуется стабильная фиксация и более длительное время для сращивания.
Она может проводиться наружно, когда конец спицы возвышается над поверхностью, или внутренне, когда вся конструкция находится под кожей. Методика применяется как временная мера. В отдельных случаях, если фиксируются надколенные переломы, ключичные или травмы локтя, требуется стабильная фиксация и более длительное время для сращивания.
При переломе руки применяют методики остеосинтеза – металлические конструкции, спицы и устанавливают аппарат Илизарова. Снимают их только после полного заживления.
При помощи пластин можно фиксировать любую кость. Это удобный и надежный метод. Сегодня используют множество вариантов таких пластин, различающихся по размеру, форме, функциональности. Пластина используется при переломе голени и лодыжки, когда есть необходимость фиксации отломков кости. Ее удаление происходит в плановом порядке. Время проведения операции определяет врач.
Внутрикостными стержнями (штифтами) фиксируют трубчатые кости – например, при переломе ключицы или ноги. Такие операции выполняются быстро, их особенность – минимальная травматичность. После фиксации разрешена нагрузка буквально через несколько дней.
Такие операции выполняются быстро, их особенность – минимальная травматичность. После фиксации разрешена нагрузка буквально через несколько дней.
Удаление конструкции проводится за полчаса, если установка проводилась корректно. Если же имеются повреждение резьбы или винтов, возникает необходимость высверливания элементов.
Показания к удалению фиксирующих конструкций
С одной стороны удаление – это операция, но с другой – инородное тело может вызывать в организме нежелательные реакции. Конструкция устанавливается на время, в течение которого происходит сращивание костей. Факт сращения подтверждает рентгеновский снимок. Лечебная методика предусматривает удаление металлоконструкций после перелома, чтобы вероятность развития деформирующего остеоартроза была минимальной.
Противопоказания к удалению
Если конструкция расположена близко к нервным окончаниям, то доступ к ней во время операции буде осложнен. Риск получить нежелательные последствия в этом случае превосходит пользу от удаления имплантата. Разумным решением будет отказ от операции по удалению. Если же имеется такая необходимость (при неврологических нарушениях), то оперативное вмешательство предусматривает участие микрохирурга. Решение на этот счет принимается индивидуально, с учетом результатов рентгенологического исследования.
Разумным решением будет отказ от операции по удалению. Если же имеется такая необходимость (при неврологических нарушениях), то оперативное вмешательство предусматривает участие микрохирурга. Решение на этот счет принимается индивидуально, с учетом результатов рентгенологического исследования.
Операция по удалению фиксирующей конструкции менее травматична, чем ее установка.
Реабилитация
Это важнейший этап лечения переломов, так как длительная иммобилизация приводит к атрофии и нарушению кровообращения Возможно развитие осложнений – тромбоза, венозного застоя и лимфостаза.
Восстановительный период начинается вскоре после операции и состоит из двух этапов.
- Стационарный. Пациент принимает лекарственные препараты, а после прекращения болей ему назначают двигательную терапию и ЛФК процедуры.
- Амбулаторный период начинается после выписки пациента домой и может длиться до года. Это зависит от сложности перелома и выбранного метода лечения.
 Здесь отсутствуют универсальные советы, итак как каждый пациент имеет свою реабилитационную программу. Общими являются цели:
Здесь отсутствуют универсальные советы, итак как каждый пациент имеет свою реабилитационную программу. Общими являются цели:
- Восстановление кровообращения;
- Исключение атрофии мышц;
- Восстановление двигательной функции.
Действенный способ успешной реабилитации – разумные физические нагрузки. Этот процесс помогает преодолеть несколько скованные самостоятельные движения пациента. Их положительный эффект очевиден. Каждому пациенту заниматься нужно, понемногу постепенно увеличивая нагрузки, чтобы занятия не доставляли дискомфорта.
Руку вверх! Реабилитация в Германии на собственном опыте
Жизнь не будет прежней, но так даже интереснее. Вот уже месяц, как я живу в Берлине, и почти не вспоминаю о тяжёлом переломе : немецкие врачи восстановили руку, хотя я боялся остаться после этой истории инвалидом.
У меня был опыт лечения в России и возможность сравнить с тем, как это происходит в Европе. Впрочем, хватит сравнений — сегодня без оглядки на нас, расскажу о том, как проходила реабилитация в Германии, как найти подходящую клинику, и сколько это стоит. Раз всех интересуют только деньги…
Раз всех интересуют только деньги…
Наверное, медицинский туризм можно сравнить с обычным в том плане, что собираясь в отпуск, люди выбирают лучшие отели и дорогие рестораны, даже если сами живут в пятиэтажке и обычно питаются дома. Я не рекламирую лечение в Европе и не говорю, что в родной стране вам точно не помогут. Просто делюсь своим опытом и рассказываю, как это было и как вообще устроен «медицинский туризм».
Да, лечиться в Германии дорого. Но очень эффективно. Дешевле, чем дома точно не будет. Но на здоровье нельзя экономить, особенно если речь не о профилактике или чекапе, а о травме или серьёзной болезни. На операцию и восстановление я потратил все сбережения, так что путешествий в этом году будет гораздо меньше. Но главное здоровье.
Я не хотел разглашать стоимость моего лечения в Medical Park, поскольку это мало того, что личная информация, для каждого случая и пациента цена будет отличаться: всё рассчитывается индивидуально, потому что у всех разные случаи и разное лечение, процедуры и. т.д : называть конкретную сумму просто неправильно. Напишите запрос в больницу – вам всё посчитают, это бесплатно 🙂
т.д : называть конкретную сумму просто неправильно. Напишите запрос в больницу – вам всё посчитают, это бесплатно 🙂
За две недели (столько я фактически там был) меня «поставили на ноги» (если можно так говорить о руке) и вернули к нормальной жизни — после курса реабилитации в московской больнице я приехал в Германию практически инвалидом. А Medical Park это одна из лучших ортопедических и неврологических клиник в Берлине. Если ваше состояние не требует стационарного лечения, можно пойти не в больницу, а в праксис — самому посещать врача, проживая в отеле или в съёмной квартире: в моём случае без стационара было не обойтись. Вот и расскажу, как это было.
ГоспитализацияМы приехали в пятницу. В клинике время заселения с 10 до 12 часов утра. В холле стойка респепшен, ну точь-в-точь как в отеле, и сам процесс регистрации ничем не отличаешься: предъявляешь паспорта, подписываешь анкету, получаешь магнитный ключ от комнаты. Можно поднимать вещи и располагаться поудобнее.
Минут через 15 пришла медсестра, заполнила подробную анкету (уже медицинскую), распросила про все болезни и болячки, уточнила насчёт противопоказаний, аллергии и хорошо ли я сплю ночью. Сколько воды в день обычно выпиваю? Два литра? Хорошо. (На следующее утро под дверью стояли две литровые бутылки воды, и дальше так каждый день).
Заглянул мой лечащий врач, поздоровался. С моим диагнозом он уже ознакомился заочно, пришёл познакомиться как с человеком. Внимательно осмотрел плечо, прощупал, проверил подвижность руки. 30 градусов вперёд, 30 вбок, назад — ноль. Да, не густо. Будем работать, говорит. Забрал рентгены, которые я привёз с собой, а когда вернулся, подробно объяснил на снимках, что именно со мной произошло, в каком конкретно месте был перелом, как собирали плечевой сустав по обломкам во время операции — удивительно, но это было впервые за 2,5 месяца болезни, когда кто-то «читал» и объяснял мне снимки, причём он разговаривал обычным человеческим, а не «птичьим» языком. Я-то привык, что врачи обычно засыпают тебя медицинскими терминами и ты тупо киваешь головой, делая вид, что что-то понимаешь. Потом я уже привык, что в этой клинике все так объясняют, чтобы ты понял.
Я-то привык, что врачи обычно засыпают тебя медицинскими терминами и ты тупо киваешь головой, делая вид, что что-то понимаешь. Потом я уже привык, что в этой клинике все так объясняют, чтобы ты понял.
После осмотра и прочтения снимков мне определили программу занятий, с 9 утра до 5 вечера с перерывами на обед и отдых. Про питание в немецкой клинике сказано уже столько, что не буду повторяться (читайте пост, если пропустили).
На другой день, в субботу, пришёл профессор Карстен Драйнхёфер, руководитель ортопедического отделения и медицинский директор клиники. Тоже осмотрел меня, поводил рукой в разные стороны, посмотрел снимки и предложил пойти ещё раз «сфоткаться». Как оказалось — не зря: новый рентген, сделанный в другой проекции, показал что один из шурупов, фиксирующих титановую пластину в моём плече находится очень близко к краю кости. Ничего критичного, но нужно быть предельно осторожным, и наблюдать дальше. В Москве делали снимки только в положении стоя, потому этого не было видно.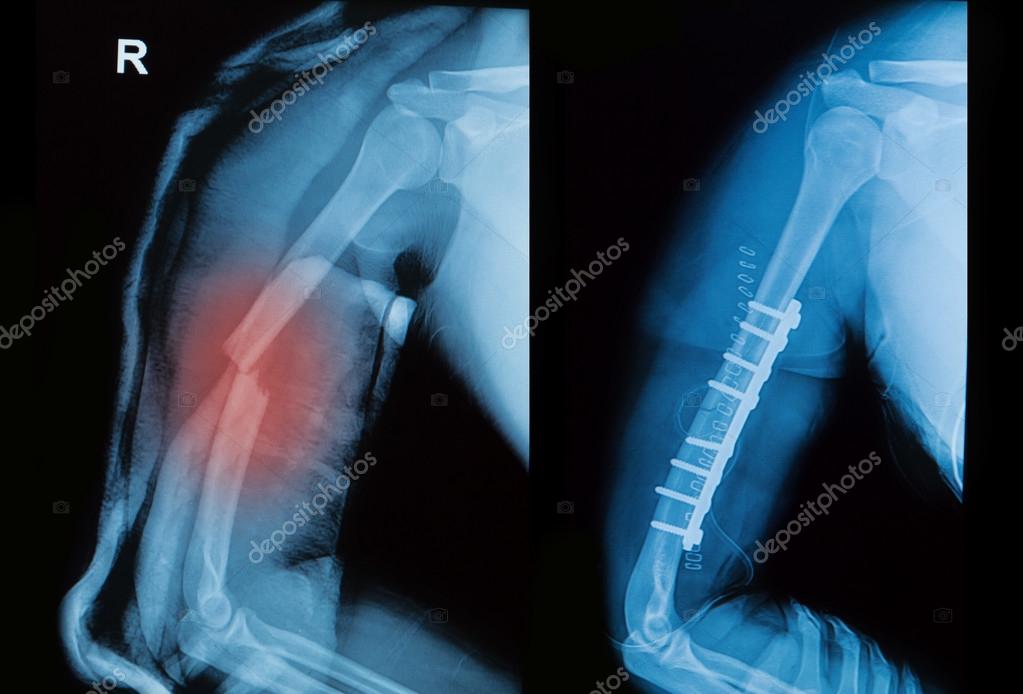
Физиотерапия — всему голова. Уже через два дня занятий в Medical Park я стал чувствовать руку гораздо лучше, чем после двухнедельного курса в Москве. Почему? Ведь там тоже была физиотерапия: подключали электроды к плечу и подавали малые токи. И массаж был: после почти двух месяцев ношения фиксирующего ортеза позвоночник напоминал вопросительный знак. Вот спину и разминали, не притрагиваясь к плечу. Почему так вышло — не знаю.
В Германии физиотерапия это когда плечо мнут, массируют шов, растягивают мышцы повреждённой конечности. Разрабатывают руку в прямом смысле — двигают ей за меня. За время, проведённое без движения, мышцы стали совсем короткими, их нужно вручную вытягивать и делать лифодренаж. В месте оперативного вмешательства ещё и неслабая гематома образовалась, так что не удивительно, что рука не работала. Физиотерапия это не очень приятно, но очень эффективно: с каждым днём я могу делать больше, тянуть руку дальше и выше, чувствую как силы возвращаются.
Занятное упражнение — «бегать» пальцами по стеночке. Оно не только позволяет разминать руку и учиться поднимать её выше, но и отслеживать свои результаты. Например, на этой фотографии мой максимум для того времени, руки примерно на уровне головы, а сейчас они поднимаются значительно выше. Причём подвижность-то у руки есть, но сил её поднять не хватает. Взять и «накачать» мышцы так просто нельзя, они все слиплись, поэтому на физиотерапии мне и разрабатывали их с таким усердием. А сначала, из-за неправильной реабилитации, у меня возник дисбаланс в разных группах мышц, одни уже имели какую-то силу, другие оставались обессиленными. В результате, я не мог нормально поднимать руку, помогал себе всем плечом или спиной (это видно на фото) и потребовалось много времени, чтобы избавиться от этой дурацкой привычки (до конца она так и не ушла пока).
Оно не только позволяет разминать руку и учиться поднимать её выше, но и отслеживать свои результаты. Например, на этой фотографии мой максимум для того времени, руки примерно на уровне головы, а сейчас они поднимаются значительно выше. Причём подвижность-то у руки есть, но сил её поднять не хватает. Взять и «накачать» мышцы так просто нельзя, они все слиплись, поэтому на физиотерапии мне и разрабатывали их с таким усердием. А сначала, из-за неправильной реабилитации, у меня возник дисбаланс в разных группах мышц, одни уже имели какую-то силу, другие оставались обессиленными. В результате, я не мог нормально поднимать руку, помогал себе всем плечом или спиной (это видно на фото) и потребовалось много времени, чтобы избавиться от этой дурацкой привычки (до конца она так и не ушла пока).
В Medical Park занимаются восстановлением людей не только после травм, но и после инсультов: это гораздо хуже, чем перелом. Нужно учиться жить заново, тело не слушается совершенно, ты не можешь нормально ходить, разговаривать, управлять своими пальцами.
Для разработки таких навыков в неврологическом отделении имеется множество специальных аппаратов: на одних тебя подвешивают как будто на подтяжках, и тренажёр «ходит» за пациента его же ногами, штуковина на фото разрабатывает пальцы руки: наше тело очень крепко связано с мозгом, а после инсульта он отказывается давать нужные команды и человек просто не может ничего делать. хотя головой понимает, как это должно работать, но тело не слушается.
Здесь занимаются пациентами, страдающими как врождёнными, так и приобретёнными заболеваниями головного или спинного мозга, болезнями периферической нервной системы и мышц.
Вторая составляющая успешной реабилитации это лечебная физкультура. Спортзал в клинике почти не отличается от обычного, кроме нескольких специфических тренажёров (покажу их ниже) и главным образом того, что пациенты делают упражнения без большой нагрузки. Так, вполне привычный для любой «качалки» тренажёр замечательно вытягивал мою больную руку вверх, притом я делал это легко и без усилий. При желании, нечто подобное можно соорудить и дома, при помощи обычной скакалки: очень полезно.
При желании, нечто подобное можно соорудить и дома, при помощи обычной скакалки: очень полезно.
В одном из прошлых постов читал едкий комментарий про «скалодром, по которому ползают поломанные инвалиды». Ну что же, не все одарены умом, кому-то это может показаться смешной шуткой или даже издёвкой, но именно скалолазание эффективно помогает восстанавливаться спортсменам после травм, а ещё это один из лучших способов физической адаптации детей с ДЦП или синдромом Дауна. Так что, стенка здесь более чем уместна.
«Ручной» велосипед, просто волшебный тренажёр, он и мышцы рук укрепляет, и отлично разрабатывает движения.
А ещё здесь нет беговых дорожек. Но есть «ходовые».
Кресло-тренажёр для подъёма и отведения руки в сторону. Чувствовал себя киборгом в этом кресле 🙂
Больше всего (признаюсь) мне понравились занятия в бассейне. Я вообще люблю воду, хоть и не умею плавать, всегда таскаю в путешествия плавки, а вдруг в отеле окажется бассейн или джакузи. Да глядя на фотографии этого бассейна вы и не подумаете, что он тоже лечебный, а не для удовольствия. Для кого тогда эти курортные лежаки за моей спиной? Но вход сюда возможен только в сопровождении врача. Есть групповые и индивидуальные программы, в том числе для тех пациентов, кто не может ходить — специальное кресло опускает человека в воду.
Да глядя на фотографии этого бассейна вы и не подумаете, что он тоже лечебный, а не для удовольствия. Для кого тогда эти курортные лежаки за моей спиной? Но вход сюда возможен только в сопровождении врача. Есть групповые и индивидуальные программы, в том числе для тех пациентов, кто не может ходить — специальное кресло опускает человека в воду.
А в воде с больным происходят чудеса! Ноги сами начинают холить, обессиленная рука легко двигается во всех положениях. В бассейне я впервые за время болезни мог полноценно двигать рукой и плечом, как будто никакого перелома и не было. А ещё — никаких неприятных ощущений или боли. Движения, которые мы «разучивали» на аквагимнастике напоминали средневековый немецкий танец — руки в стороны, шаг вперёд, два шага назад, па-ва-рот! Сейчас почти все эти движения я могу делать уже и без воды, а тогда было сложно.
В Германии считают, что начало реабилитации нельзя затягивать: здесь она начинается почти сразу после операции. Худшее, что можно сделать для больного после травмы — отправить его на два месяца валяться домой в гипсе или ортезе. Другое дело, что здесь человек после травмы может эти же два месяца провести в таком реабилитационном центре, под наблюдением медиков.
Другое дело, что здесь человек после травмы может эти же два месяца провести в таком реабилитационном центре, под наблюдением медиков.
В Medical Park, в основном, специализируются на длительном лечении и уходе за пациентами после операций по протезированию суставов и хирургии позвоночника, в том числе в связи с травмами после аварий, аварий, и на лечение врожденных и приобретенных нарушений опорно-двигательного аппарата, особенно артрита, дефектов позвоночника и остеопороза.
Третий кит реабилитации — эрготерапия. Это специальный курс «Ежедневной активности», где пациентов учат заново пользоваться бытовыми предметами, ходить за покупками, мыться в душе, водить машину. В России эрготерапией почти не занимаются, нет оборудованных помещений…А ведь очень важно не просто научить пациента двигать конечностями, но и использовать их правильно.
В Берлине эрготерапии уделяют как раз очень много времени, чтобы дать возможность пациентам тренировать функции, пострадавшие в связи с болезнью. Прямо в больнице сделаны «игровые» комнаты — супермаркет и квартира с оборудованной кухней и ванной комнатой.
Прямо в больнице сделаны «игровые» комнаты — супермаркет и квартира с оборудованной кухней и ванной комнатой.
Между «супермаркетом» и спортзалом стоит ярко-синий BMW X1. С одной стороны это реклама, Medical Park сотрудничает с баварским концерном. Но машина тут не просто для привлечения внимания. Это тренажёр, где восстанавливают навыки вождения, улучшают скорость реакции, учат садиться и выходить из машины.
Незадолго до того, как лечь в клинику в Берлине, я пробовал водить машину. Делал это одной лишь правой рукой, ей же в том числе включая поворотники и закрывая свою дверь. Получалось не очень, удовольствия не приносило, но в целом жить можно. Конечно, это не безопасно, но левая рука едва дотягивалась до руля, а чтобы его поворачивать и речи не могло быть. Когда я впервые пришёл на эрготерапию, оказалось что я могу обхватить «баранку» уже двумя руками! А через несколько занятий рулил уже как прежде. Очень здорово, что есть такие тренажёры — можно практиковаться не выезжая на настоящую дорогу.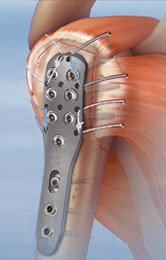
Если во время отлёживания дома в ортезе у меня каждый день были какие-то новые боли, неприятные ощущения или дискомфорт, то теперь наоборот, с каждым днём становится лучше, я вижу результат, тянусь дальше и выше.
На фото со мной профессор Драйнхёфер.
Medical Park можно назвать санаторием, разве что в санаторий, как на курорт, приезжают в первую очередь отдыхать, а здесь пациентов ждёт интенсивное лечение. В семь часов утра я спускался вниз за терапевтическим планом видел и своё расписание на день. Оно было плотным, между завтраком, обедом и ужином почти не было свободных минут — только успевай переодеваться между физиотерапией и бассейном. Свободное время после ужина мы с женой использовали для прогулок по Берлину. Да, к пациентам здесь относятся как к гостям, и за пределами медицинских кабинетов было ощущение, что мы в пятизвёздочном отеле. Атмосфера душевного покоя — вот что на самом деле важно, особенно на контрасте с обычными больницами в России. Спокойствие и комфорт (как и качественная еда) способствуют быстрому выздоровлению не меньше, чем сами тренировки.
Физиотерапия при наличии титановой пластины в руке – Вопрос ортопеду-травматологу
Если вы не нашли нужной информации среди ответов на этот вопрос, или же ваша проблема немного отличается от представленной, попробуйте задать дополнительный вопрос врачу на этой же странице, если он будет по теме основного вопроса. Вы также можете задать новый вопрос, и через некоторое время наши врачи на него ответят. Это бесплатно. Также можете поискать нужную информацию в похожих вопросах на этой странице или через страницу поиска по сайту. Мы будем очень благодарны, если Вы порекомендуете нас своим друзьям в социальных сетях.Медпортал 03online.com осуществляет медконсультации в режиме переписки с врачами на сайте. Здесь вы получаете ответы от реальных практикующих специалистов в своей области. В настоящий момент на сайте можно получить консультацию по 67 направлениям: специалиста COVID-19, аллерголога, анестезиолога-реаниматолога, венеролога, гастроэнтеролога, гематолога, генетика, гепатолога, гинеколога, гомеопата, дерматолога, детского гастроэнтеролога, детского гинеколога, детского дерматолога, детского инфекциониста, детского кардиолога, детского лора, детского невролога, детского нефролога, детского офтальмолога, детского психолога, детского пульмонолога, детского ревматолога, детского уролога, детского хирурга, детского эндокринолога, диетолога, иммунолога, инфекциониста, кардиолога, клинического психолога, косметолога, логопеда, лора, маммолога, медицинского юриста, нарколога, невропатолога, нейрохирурга, нефролога, нутрициолога, онколога, онкоуролога, ортопеда-травматолога, офтальмолога, паразитолога, педиатра, пластического хирурга, проктолога, психиатра, психолога, пульмонолога, ревматолога, рентгенолога, репродуктолога, сексолога-андролога, стоматолога, трихолога, уролога, фармацевта, физиотерапевта, фитотерапевта, флеболога, фтизиатра, хирурга, эндокринолога.
Мы отвечаем на 96.88% вопросов.
Оставайтесь с нами и будьте здоровы!
Пластины для кисти
Сложно переоценить значение кисти в жизни человека.
Травма и, как следствие, нарушение функции кисти значительно снижает уровень жизни пациента. Повреждения кисти до сих пор остаются социально значимой проблемой и в нынешний век автоматики и электроники.
Главной задачей хирургии кисти на современном этапе, является скорейшее восстановление функции и возвращение пациента к нормальной жизни. Интерес хирургов всего мира к данной проблеме растет с каждым годом. Разрабатываются новые методики, технологии и имплантаты.
Современная система имплантатов для кисти Stryker Hand включает в себя предыдущий многолетний опыт применения пластин известной в мире микрохирургии компании Leibinger, и ее системы Profile Modular и передовые технологии остеосинтеза VariAx. Подобное сочетание позволяет решить практически все задачи при лечении переломов фаланг пальцев, пястных костей и костей запястья.
Подобное сочетание позволяет решить практически все задачи при лечении переломов фаланг пальцев, пястных костей и костей запястья.
Низкий профиль пластин (от 0,5 до 1,5мм).
Возможность компрессии в месте перелома (наличие в пластинах отверстий овальной формы позволяет осуществлять компрессию места перелома).
Полиаксиальная угловая стабильность винтов. Блокирующий винт можно вводить под произвольно выбранным углом с отклонением 10 градусов от центральной оси. Блокирование винтов осуществляется посредством системы Smart Lock, когда винт сам нарезает резьбу в отверстии пластины под себя.
Анатомические пластины для V пястной кости. Предызогнутая анатомическая форма пластины облегчает репозицию и последующую фиксацию этого распространенного в травме кисти сегмента.
Ротационные пластины. Даже небольшие ротационные смещения при переломах костей кисти могут вызвать серьезные негативные последствия. В ассортименте представлены пластины для репозиции таких смещений. Их конструкция обеспечивает возможность проведения идеальной репозиции.
В ассортименте представлены пластины для репозиции таких смещений. Их конструкция обеспечивает возможность проведения идеальной репозиции.
Удалять или не удалять металлоконструкции после того, как перелом сросся или нет? :: АЦМД
На сегодняшний день большинство оперативных вмешательств в травматологии и ортопедии выполняются с использованием металлоконструкций. Есть как сторонники удалять все металлоконструкции, так и противники этого.
Первые аргументируют свою точку зрения тем, что наличие в организме чужеродных тел оказывает влияние на организм в целом. Вторые аргументируют тем, что современные металлоконструкции состоят из сплавов индифферентных к организму. Понятно, что все некачественные металлоконструкции подлежат удалению. В данной статье речь пойдет о современных, качественных металлоконструкциях, производители которых считают, что их можно не удалять.
Аксиомы по поводу «удалять или оставить» на сегодняшний день нет.В каждом конкретном случае нужно подходить индивидуально. Это зависит от самой металлоконструкции, где она находится, возраст, требования пациента и т.д. Во всех случаях решение принимает врач совместно с пациентом.
Есть абсолютные и относительные показания к удалению металлоконструкций.
Абсолютные показания к удалению металлоконструкций:
- Индивидуальная непереносимость имплантата.
- Молодым пациентам, у которых продолжается рост (открыты зоны роста).
- При нестабильности фиксации, которое способствует поддержанию инфекции
- Если наличие металлоконструкции повлечет за собой осложнение (миграция металлоконструкций, угроза перфорации мягких тканей, не сращение перелома).
- Пациенты с высоким риском повторных травм (различные виды экстремального спорта, профессиональная деятельность).
Относительные показания:
- Психологический дискомфорт, связанный с наличием металлоконструкций.
- Женщинам, которые планируют роды (влияние сплавов на ткани плода не исследовано).

- Лицам, у которых наличие металлоконструкций вызывает дискомфорт в повседневной жизни (ношение обуви, при занятии спортом и др.).
Многие травматологи склоняются к тому, что с опорных конечностей (нижние конечности) нужно удалять, так как большой риск повторного перелома в области металлоконструкций, возможность протезирования в дальнейшем. Исключением можно считать пожилых пациентов, прооперированных на уровне проксимального отдела бедра с наличием бессимптомных металлоконструкций, когда риск повторных переломов и появление новых жалоб после удаления очень высок.
С верхних конечностей имплантаты удаляются при наличии показаний. Например, импиджмент между пластиной в проксимальном отделе плечевой кости и акромионом лопатки, ограничивающий движения в плечевом суставе; винты, которые создают опасность повреждения сухожилия и т.д.
Если удаление бессимптомного имплантата является очень травматичным или большой риск осложнений, то удаление не рекомендуется. Например,
Например,
- удаление пластины с плеча при постановке, которой в процессе операции выделялся лучевой нерв,
- удаление бессимптомных пластин из диафиза костей предплечья, которое впоследствии сопровождается значительной опасностью повторных переломов и многими травматологами не рекомендуется,
- металлоконструкций в проксимальном отделе бедра и др.
В каждом конкретном случае только после осмотра, всестороннего обследования пациента, требований самого пациента к образу жизни оценивается «риск-польза» оперативного вмешательства и принимается решение об удалении металлоконструкций.
Если у Вас возникли вопросы, приходите на консультацию ортопеда-травматолога в АЦМД-МЕДОКС. Всегда рады помочь! Будьте здоровы!!
МРТ с пластинами в организме
Магнитно-резонансная томография – высокотехнологичный, надежный метод обследования. Процедура позволяет визуализировать ткани организма, помогает установить верный диагноз и определить тактику лечения. Ограничением к проведению сканирования являются металлические структуры в организме.
Ограничением к проведению сканирования являются металлические структуры в организме.Нередко пациенты подвергаются операциям с установкой различных конструкций. Подобные вмешательства вызывают вопросы о безопасности и эффективности МРТ при наличии имплантатов.
Запишитесь на МРТ со скидкой 30%
Записаться на МРТ
со скидкой 30%
Нужен только Ваш номер телефона
Принимая решение о возможности выполнения магнитно-резонансной диагностики, врач-рентгенолог учитывает не только материал изделий, но и область интереса. Если зона сканирования находится вблизи имплантата, есть вероятность искажения изображения. Например, результат МРТ колена с пластиной в ноге может оказаться неточным. В каждом случае вопрос об осуществлении процедуры решают индивидуально.
Принцип метода и работы томографа
МР-аппарат индуцирует магнитное поле высокого напряжения, возбуждающее атомы водорода. В зависимости от насыщенности тканей водой изменяется интенсивность обратного сигнала. Ответ регистрируют датчики прибора. Компьютерная программа переводит импульсы в изображения и транслирует их на экран. Толщина среза от 1 мм обеспечивает высокую детализацию снимков. Возможно создание 3D-модели.
Ответ регистрируют датчики прибора. Компьютерная программа переводит импульсы в изображения и транслирует их на экран. Толщина среза от 1 мм обеспечивает высокую детализацию снимков. Возможно создание 3D-модели.
По показаниям выполняют МРТ с контрастированием (внутривенно вводят препарат на основе гадолиния). Усиление помогает точнее оценить мягкотканные структуры, новообразования, состояние кровеносных сосудов.
Металлы делятся на:
- ферромагнетики;
- пара- и диамагнетики.
МРТ с имплантами, относящимися к первой группе, противопоказана. Остальные материалы безопасны и на результаты не повлияют.
Можно ли делать МРТ с титановой пластиной
МР-снимки с артефактами от металлического имплантата
МРТ с пластиной из титана в голове или другой части тела не запрещена. Металл относится к группе парамагнетиков, куда входят также алюминий и платина. Конструкции не подвержены воздействию магнитного поля (не нагреваются, не смещаются относительно первоначального положения), не искажают снимки. Несмотря на отсутствие ограничений к прохождению сканирования с титановыми изделиями в теле, пациент должен сообщить о наличии последних врачу.
Несмотря на отсутствие ограничений к прохождению сканирования с титановыми изделиями в теле, пациент должен сообщить о наличии последних врачу.
Проведение МРТ с пластиной в руке никак не скажется на информативности исследования, если зона интереса лежит выше или ниже имплантата. Необходимо уточнить, повлияет ли на результат локализация конструкции в рассматриваемой области. МРТ головы с титановой пластиной может дать искажение изображений при обследовании мозга. В таком случае будет рекомендован другой способ визуализации.
Иногда МРТ с титановым имплантом не проводят и советуют удалить конструкцию. Чаще вмешательство необходимо молодым людям, поскольку повторная операция для человека пожилого возраста является риском. Доктор посоветует удалить пластину, если она расположена вблизи кожных покровов, имеет разную упругость с костью, обвита сухожилием и пр.
Можно ли делать МРТ со стальной пластиной
Если в организме присутствуют элементы из стали, проводить магнитно-резонансное сканирование нельзя, так как в состав сплава входит железо, являющееся ферромагнетиком. Пластины из указанного материала вступают во взаимодействие с индукционным полем, искажают результаты исследования, провоцируют ухудшение самочувствия пациента во время сканирования (нагреваются, смещаются, могут травмировать внутренние органы и ткани).
Пластины из указанного материала вступают во взаимодействие с индукционным полем, искажают результаты исследования, провоцируют ухудшение самочувствия пациента во время сканирования (нагреваются, смещаются, могут травмировать внутренние органы и ткани).
Запишитесь на МРТ со скидкой 30%
Записаться на МРТ
со скидкой 30%
Нужен только Ваш номер телефона
Выходом из подобной ситуации будет удаление изделия с последующим проведением магнитно-резонансной диагностики. Специалист может порекомендовать применить альтернативный метод визуализации – компьютерную томографию, рентген, ультразвук (в зависимости от поставленных задач).
Можно ли делать МРТ с железными коронками на зубах
МРТ основания черепа: темная область в круге – артефакт из-за коронки, не влияющий на информативность снимка
Проведение МР-томографии мозга запрещено, если коронки сделаны из железа. Металл относится к ферромагнетикам, значит будет реагировать на индукционное поле, создаваемое аппаратом. В настоящий момент железные коронки практически не используют в стоматологической практике. Если вмешательству более 10 лет, есть вероятность, что ортопедическая конструкция не совместима с магнитно-резонансной диагностикой.
В настоящий момент железные коронки практически не используют в стоматологической практике. Если вмешательству более 10 лет, есть вероятность, что ортопедическая конструкция не совместима с магнитно-резонансной диагностикой.
Сделать МРТ с металлокерамическими коронками можно. Каркас современных изделий изготавливают из титана, золота, серебра и других безопасных материалов.
Сообщите врачу о зубных протезах заранее. Специалист попросит предоставить документ с указанием материала коронки. Может потребоваться рентгеновский снимок челюсти, чтобы точно определить местоположение конструкции. В некоторых ситуациях доктор рекомендует удалить металлический объект перед исследованием или изменить диагностическую тактику. Если область интереса находится ниже груди, МРТ с коронками можно пройти без проблем.
Можно ли делать МРТ с зубными имплантами
Слева представлен неизмененный результат, справа виден артефакт (затемнение) из-за металлического имплантата
Если стоматологические конструкции изготовлены из парамагнетиков или диамагнетиков (золото, серебро и др.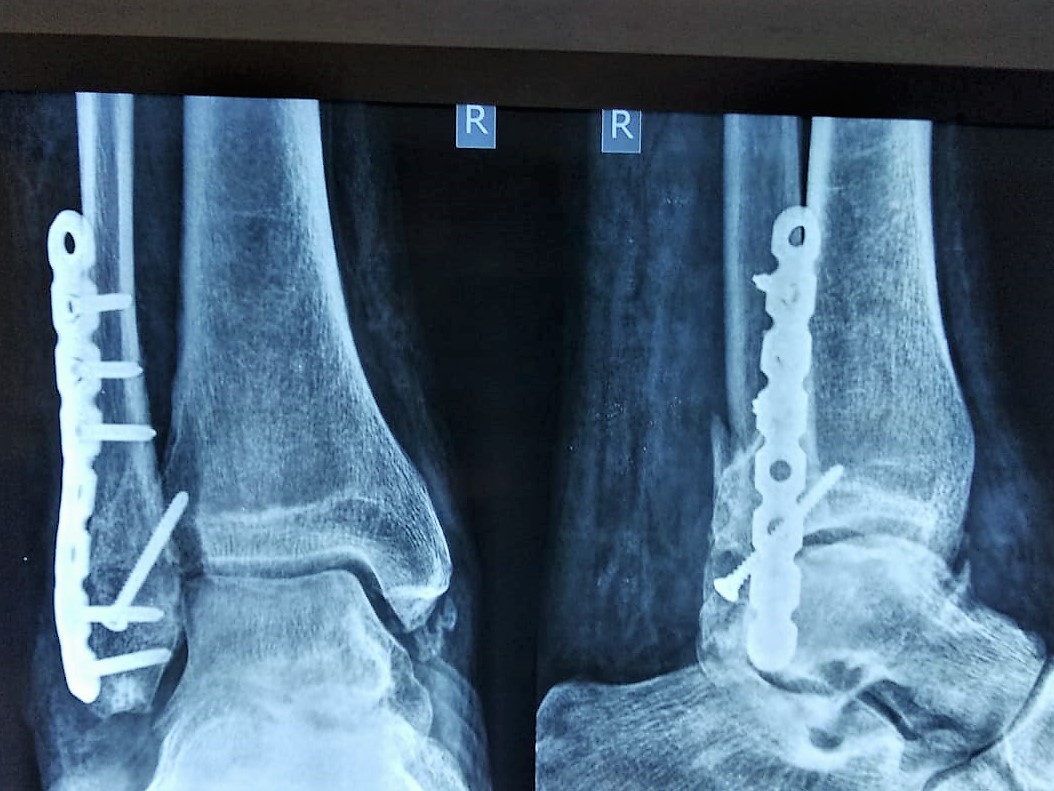 ), изделия не помешают сканированию. МРТ с имплантами зубов из титана делать разрешено.
), изделия не помешают сканированию. МРТ с имплантами зубов из титана делать разрешено.
В современной практике не используют дентальные штифты из железа, так как последнее подвержено коррозии. Основным материалом является титан, инертный по отношению к биологическим средам и не взаимодействующий с магнитным полем. Если вживление искусственных корней в челюстную кость выполнено давно, и Вы не уверены в том, какой металл был использован, проконсультируйтесь со специалистом. Возможно, для максимально точной визуализации органов головы придется отказаться от МРТ с имплантами зубов и подобрать альтернативный вариант исследования.
МРТ после стентирования
МРТ после коронарного стентирования делают по разрешению хирурга, проводившего операцию. Перед процедурой необходимо предоставить документ, содержащий сведения о материале и возможности выполнения сканирования. Информацию получают в учреждении, где было выполнено хирургическое вмешательство.
Стент может быть изготовлен из титана, кобальта, стали или других материалов.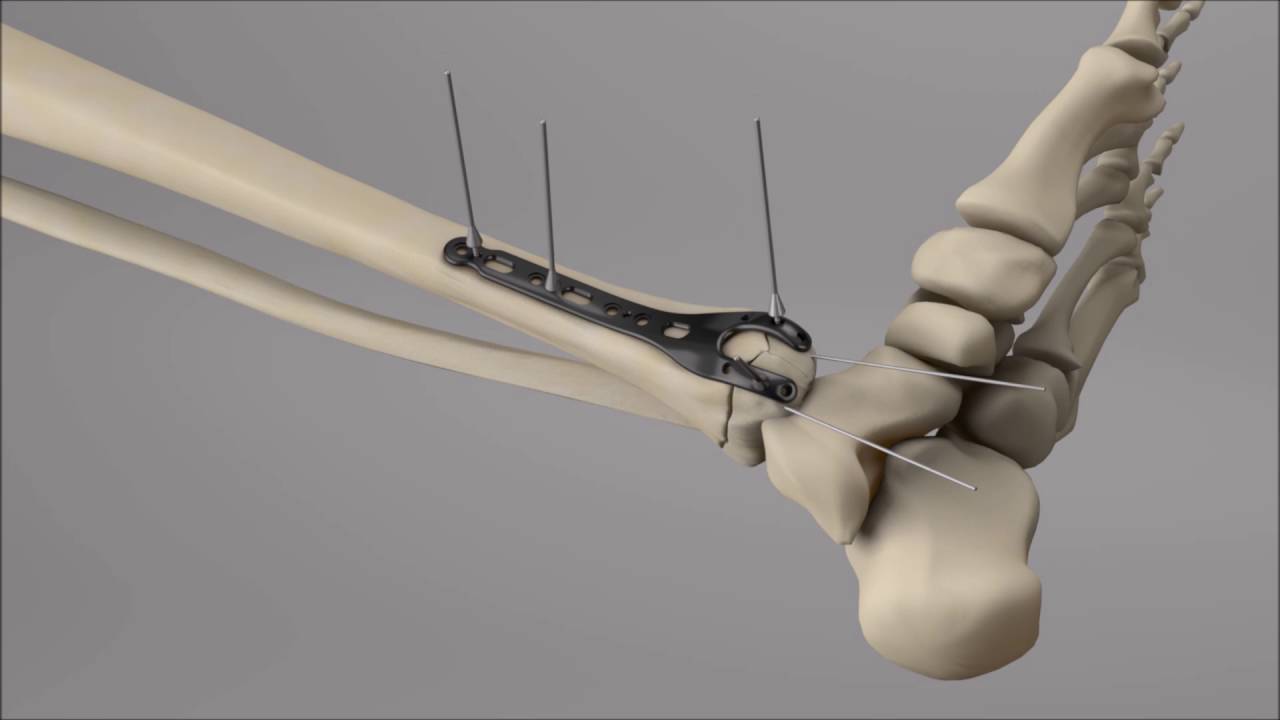 Имплантат из парамагнетиков не взаимодействует с создаваемым аппаратом полем, а ферромагнетик может сместиться с потерей функции, нагреться, повредить жизненно важные органы. Установку стентов производят в коронарные артерии, сосуды печени, почек, легких и др. Для МР-обследования соответствующей области организма обязательно разрешение хирурга, который знает особенности конструкции.
Имплантат из парамагнетиков не взаимодействует с создаваемым аппаратом полем, а ферромагнетик может сместиться с потерей функции, нагреться, повредить жизненно важные органы. Установку стентов производят в коронарные артерии, сосуды печени, почек, легких и др. Для МР-обследования соответствующей области организма обязательно разрешение хирурга, который знает особенности конструкции.
Запишитесь на МРТ со скидкой 30%
Записаться на МРТ
со скидкой 30%
Нужен только Ваш номер телефона
Кроме материала изготовления изделия имеет значение временной промежуток между операцией и томографией. МРТ при стентировании коронарных артерий разрешена не ранее чем через 6 месяцев после вмешательства. Указанный интервал обусловлен тем, что за полгода инородный предмет надежно приживается в сосуде, даже малейшие движения будут невозможны. Допустимые сроки проведения обследования указывают в инструкции к конкретному стенту.
Нередко томографию рекомендуют выполнить для оценки результативности хирургического лечения.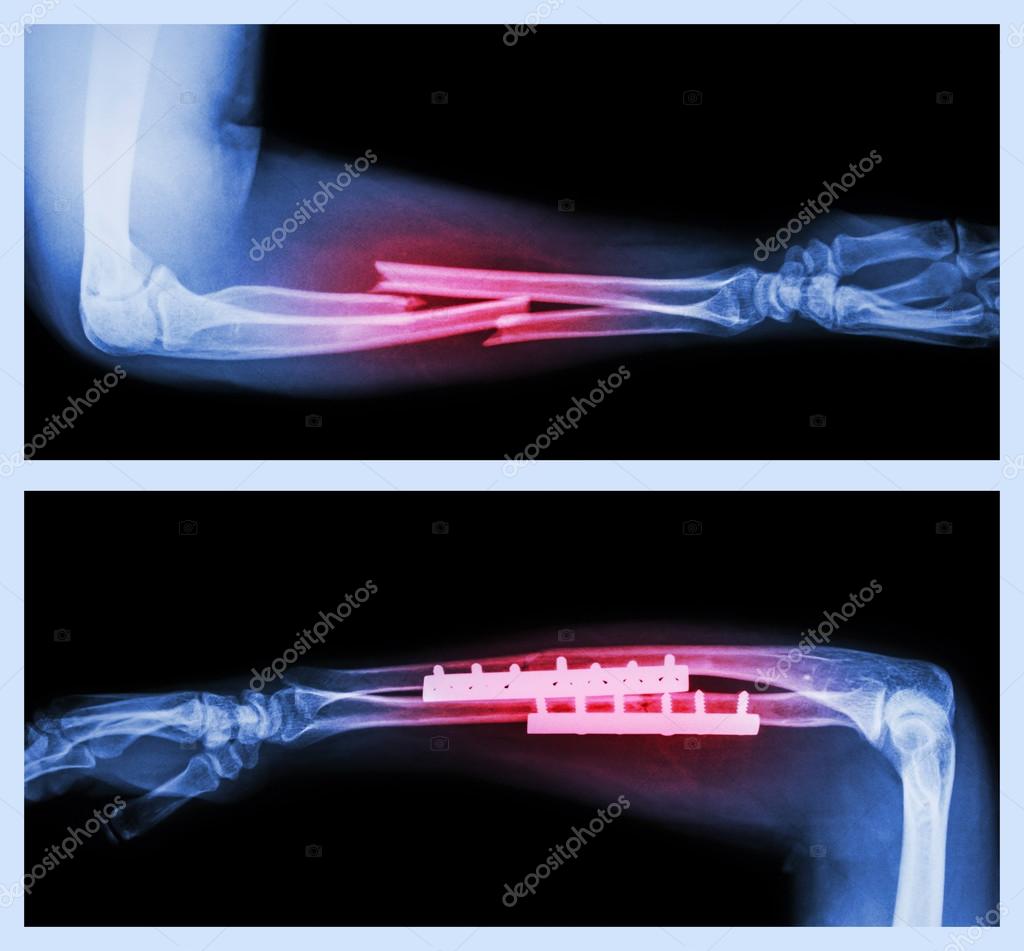 МРТ после стентирования коронарных артерий поможет выявить послеоперационные осложнения в отдаленном периоде.
МРТ после стентирования коронарных артерий поможет выявить послеоперационные осложнения в отдаленном периоде.
О чем обязательно нужно предупредить врача перед МРТ
На МР-снимке головы видны затемнения округлой формы из-за металлического имплантата
Если в организме имеются инородные предметы (эндопротезы, скобы, клипсы и др.), вне зависимости от вида металла необходимо сообщить о последних врачу-рентгенологу. Предоставьте документ, подтверждающий материал. Проинформируйте персонал диагностического центра об установленных электронных устройствах: кардиовертере-дефибрилляторе, инсулиновой помпе и др. Наличие подобных приборов является противопоказанием к процедуре.
Кроме вживленных в тело элементов специалисту необходимо знать о возможной беременности (магнитно-резонансную томографию в первом триместре не проводят). Предупредите лечащего врача, если у Вас боязнь замкнутых пространств. Доктор подберет успокоительный препарат. При записи на диагностику с контрастированием важно исключить аллергическую реакцию на компоненты вводимого препарата и терминальную почечную недостаточность.
Вы можете задать интересующие вопросы администратору диагностического центра “Академия МРТ” в Санкт-Петербурге по телефону 8(812)648-23-49.
МРТ с пластиной в голове 🚩 Можно ли делать МРТ с титановой пластиной
Магнитно-резонансная томография считается высокоинформативной и безопасной процедурой, однако имеет ряд противопоказаний. Среди них наличие в организме пациента металлических конструкций и электроприборов (эндопротезов, имплантов, кардиостимулятора, пластин на нижней челюсти и др.). Противопоказание не является абсолютным. Возможность проведения МРТ с пластиной в голове определяется индивидуально и зависит от типа металла, из которого изготовлен имплант.
Схема устройства аппарата для магнитно-резонансной терапии
Можно ли делать МРТ с титановой пластиной?
Магнитно-резонансная томография подразумевает воздействие на организм магнитного поля и регистрацию ответной реакции на него атомов водорода в молекулах воды в клетках. Компьютерная программа обрабатывает сведения, зафиксированные датчиками, а затем преобразует их в высокоточное изображение внутренних структур.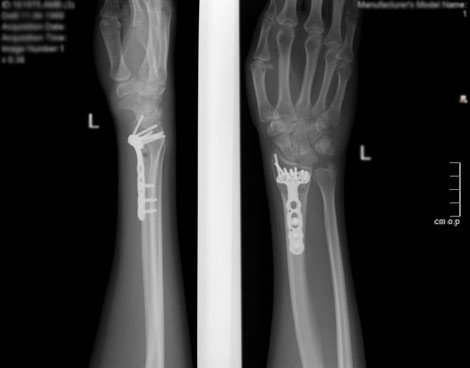 По снимкам врач диагностирует заболевание.
По снимкам врач диагностирует заболевание.
Импланты могут быть изготовлены из разных материалов. В зависимости от реакции металла на магнитное поле выделяют:
- диамагнетики (висмут, медь и пр.) — искажают результаты диагностики из-за наведенного магнитного момента;
- парамагнетики (титан, платина, алюминий, вольфрам и пр.; неметаллические материалы) — практически не взаимодействуют с полем, создаваемым МР-томографом;
- ферромагнетики (железо, кобальт, хром, никель) — способны нагреваться и перемещаться.
Согласно утвержденным в РФ требованиям к материалам для имплантов, они должны:
- пройти сертификацию;
- быть биоинертными;
- преимущественно состоять из немагнитных материалов.
Титан относится к парамагнетикам, то есть признан МРТ-совместимым. Врач-рентгенолог перед исследованием должен ознакомиться с документом, характеризующим имплант. Сертификат пациент получает во время выписки из медучреждения, где пластина была установлена.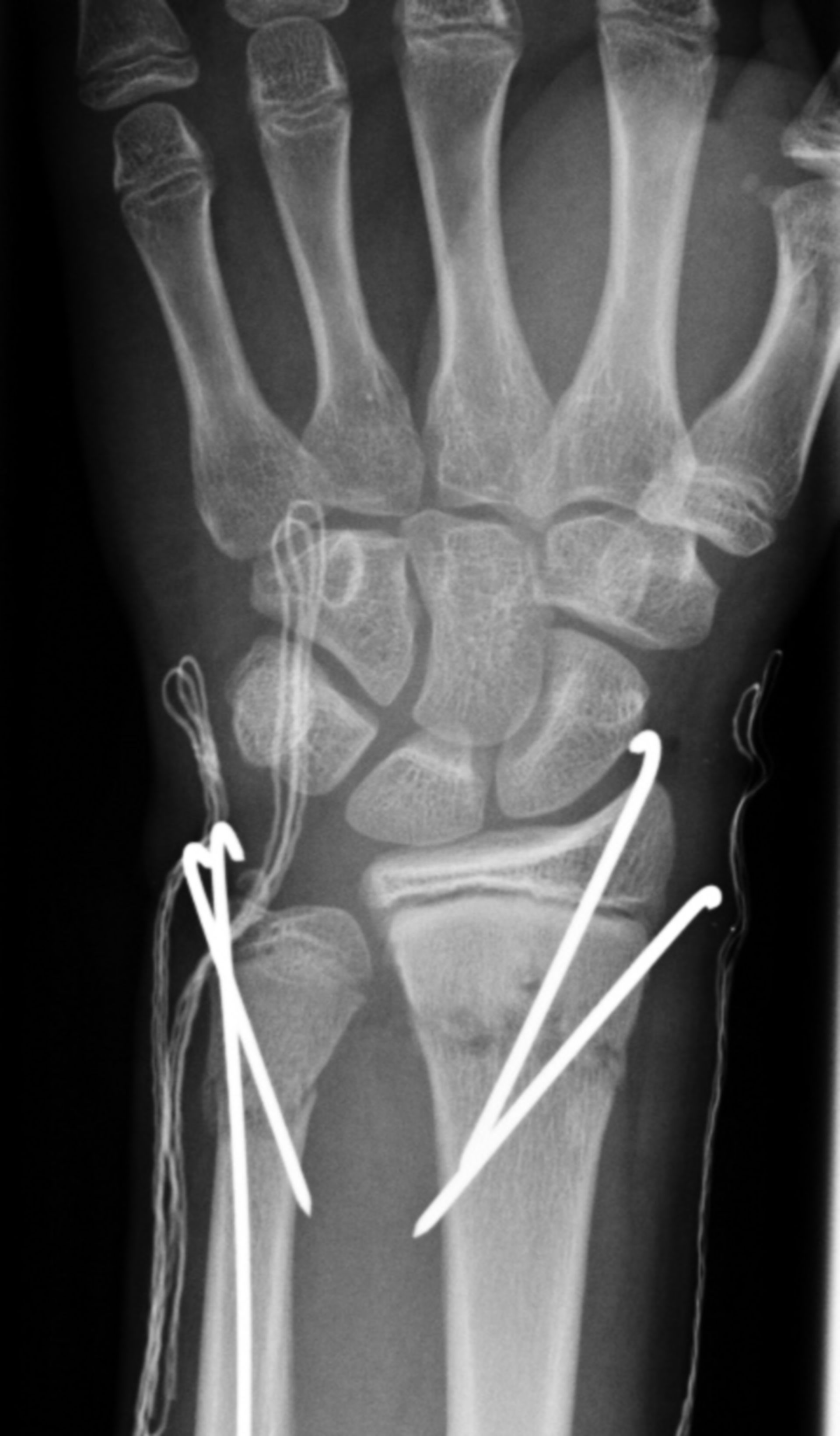 В документах указывают природу материала и описание импланта: его форму, размеры, расположение, способ крепления и пр.
В документах указывают природу материала и описание импланта: его форму, размеры, расположение, способ крепления и пр.
Наличие пластины в голове не является противопоказанием для МРТ всех остальных частей тела (если доказано, что она титановая или изготовлена из иного парамагнетика). При необходимости исследования головного мозга, лицевых структур и шеи врач оценивает ситуацию индивидуально, учитывая размер и положение металлического элемента.
Можно ли делать МРТ с эндопротезом?
Возможность проведения диагностики зависит от природы металла. Эндопротез — конструкция, которая замещает сустав. Ферромагнетики реагируют на магнитное поле, даже если они не находятся непосредственно в рамке аппарата. Поведение материала может быть непредсказуемым: от нагревания с местным ожогом тканей до вибрации или смещения с травматизацией близлежащих структур и созданием угрозы для жизни пациента. Потому с пластиной из медицинской стали в ноге делать МРТ головы можно в исключительных случаях и только по согласованию с рентгенологом.
Раньше эндопротезы изготовляли из сплава кобальта, хрома и никеля. Такие конструкции делают проведение МРТ невозможным. Современные имплантаты из титановых сплавов индифферентны в магнитном поле. При исследовании отдаленной от эндопротеза зоны, последний не является противопоказанием для проведения диагностики. При необходимости изучения близлежащих частей тела, требуется предоставление выписки о ранее выполненном лечении и характеристиках конструкции. МРТ можно делать с пластинами, искусственными суставами, спицами, штифтами и т.п., если протезы изготовлены из сплавов парамагнетиков.
Изучая паспорт эндопротеза, врач-рентгенолог учитывает размеры и форму металлической конструкции. С точки зрения реакции на магнитное поле опасны большие и циркулярные устройства, которые содержат ферромагнетики. При фиксации в кости они обычно не могут сместиться, однако способны нагреваться и повреждать мягкие ткани. При острой необходимости провести процедуру пациенту будет дана в руки кнопка, с помощью которой он сможет остановить исследование при малейших признаках нагревания эндопротеза.
Людям с металлическими клипсами на сосудах МРТ противопоказано, поскольку зажимы могут значительно смещаться. После стентирования вен и артерий, протезировании клапанов сердца вопрос о проведении томографии решают индивидуально. Некоторые материалы позволяют проходить МРТ после истечения определенного времени (например, через полгода после операции).
Пациентам важно запомнить, что при установке любого импланта необходимо получить и сохранить все предоставленные в медучреждении документы. Они могут потребоваться, если придется сделать МРТ. В нашей диагностической клинике «Магнит» все специалисты тщательно соблюдают общепринятые рекомендации, распрашивают пациентов для того, чтобы предупредить возникновение неприятных ситуаций.
Внутренняя фиксация открытой репозиции пястной кости (титановые пластины Stryker Leibenger) кисти
Цена: $ 6 900.00
Код CPT: 26615
Кости кисти служат каркасом. Этот каркас поддерживает мышцы, которые заставляют двигаться запястье и пальцы. Когда одна из этих костей руки сломана (сломана), это может помешать вам использовать руку, запястье и пальцы.
Когда одна из этих костей руки сломана (сломана), это может помешать вам использовать руку, запястье и пальцы.
Многие думают, что перелом отличается от перелома, но это одно и то же (см. Рисунок 1).Возможны разные варианты перелома, в том числе:
• Стабильный перелом, когда части кости выровнены
• Нестабильный перелом, когда есть смещенные костные фрагменты
• Оскольчатый перелом, когда кость раздроблена на множество частей
• Открытый (сложный) перелом, когда ломается костный фрагмент через кожу. Это вызывает риск заражения.
Признаки и симптомы
Симптомы сломанной руки могут включать:
• Боль и скованность.
• Затрудненное движение руки, запястья и / или пальцев.
• Деформации, такие как искривление пальца (это менее вероятно)
Лечение
Обычно врачу требуется медицинское обследование и рентген, чтобы диагностировать перелом и назначить лечение.В зависимости от типа перелома ваш ручной хирург может порекомендовать один из нескольких методов лечения.
Шина или гипсовая повязка могут использоваться для лечения стабильного перелома. Некоторые нестабильные переломы, при которых кость сместилась, могут нуждаться в установке и затем удерживании на месте с помощью проволоки или штифта. Это делается без хирургического вмешательства. Более серьезные переломы могут потребовать хирургического вмешательства, чтобы зафиксировать кость и удерживать фрагменты кости вместе с помощью булавок, пластин или винтов.
Иногда кость может отсутствовать или быть настолько сильно раздавленной, что не подлежит восстановлению.В таких случаях может потребоваться костный трансплантат. В этой процедуре кость берется из другой части тела.
Восстановление
Иногда во время выздоровления на месте сломанной кости может появиться костная шишка, известная как «костная мозоль при переломе». Это нормально, и шишка со временем становится меньше. Некоторые проблемы, которые могут возникнуть во время заживления перелома, включают:
• Скованность
• Смещение кости
• Инфекция
• Медленное заживление
Чтобы увеличить свои шансы на здоровое выздоровление, не курите и внимательно следуйте указаниям врача. Ваш врач может порекомендовать ручную терапию, чтобы улучшить процесс. Важно отметить, что не все переломы заживают полностью. Поскольку кости так тесно связаны со связками и сухожилиями, рука может быть жесткой и слабой даже после процесса заживления. Некоторые переломы могут в будущем привести к артриту. Кроме того, переломы у детей иногда влияют на будущий рост этой кости.
Ваш врач может порекомендовать ручную терапию, чтобы улучшить процесс. Важно отметить, что не все переломы заживают полностью. Поскольку кости так тесно связаны со связками и сухожилиями, рука может быть жесткой и слабой даже после процесса заживления. Некоторые переломы могут в будущем привести к артриту. Кроме того, переломы у детей иногда влияют на будущий рост этой кости.
© Американское общество хирургии кисти, 2016 г.
Можно ли безопасно оставлять титановые пластины в теле?
Пациенты с металлическими пластинами, штифтами и винтами в теле по праву обеспокоены безопасностью и долгосрочным воздействием этих устройств, оставленных внутри.Хирурги разделяют эти опасения, но не хотят проводить дополнительную операцию для их устранения, если в этом нет необходимости. А иногда, когда пластины используются для скрепления костей после перелома, вокруг них вырастает кость, слишком сильно вставляя это фиксирующее устройство, чтобы его можно было легко удалить.
Так как же
эти устройства? В этой статье доктор Дэвид Дж. Деннисон из отделения ортопедической хирургии клиники Мэйо в Рочестере, штат Миннесота, обобщает то, что мы знаем из исследований и клинических исследований по этой теме.В частности, доктор Деннисон сосредоточился на титановых ладонных пластинах, используемых для лечения переломов дистального отдела лучевой кости.
В настоящее время титан заменил нержавеющую сталь для фиксирующих устройств. Он более совместим с биологией человека, а значит, с меньшей вероятностью вызовет реакцию. Когда возникает воспалительная реакция, она бывает легкой и ограниченной (непродолжительной). Титан также можно комбинировать с другими металлами, такими как кобальт, хром и молибден, чтобы создать более легкий, но более прочный материал.
Пластины Volar относятся к расположению устройств фиксации – спереди или внутри предплечья.Перелом лучевой кости говорит о том, что лучевая кость предплечья сломана. В предплечье две кости: локтевая и лучевая. Радиус находится на стороне большого пальца предплечья. Дистальный означает, что перелом идет вниз по направлению к руке, а не вверх по локтю.
Металлические пластины вызывают самые разные опасения. Исследования на животных показывают, что это влияет на иммунную систему. Есть свидетельства того, что металл может вызвать подавление всей иммунной системы (недостаточное функционирование). Это отключение иммунной системы может привести к инфекциям.Некоторые исследования показали, что металлические имплантаты могут вызывать увеличение лейкоцитов, называемое реактивностью лимфоцитов . Есть опасения, что этот эффект может привести к расшатыванию или поломке имплантата, хотя это еще не доказано.
Еще одна потенциальная проблема с титановыми пластинами – это образующийся мусор. Крошечные хлопья этого металла отламываются и попадают в кровоток, близлежащие мягкие ткани и / или сустав. И титан, и нержавеющая сталь были обнаружены во всех этих анатомических областях человеческого тела (титан немного чаще и в больших количествах, чем нержавеющая сталь).Вероятность образования металлического мусора выше, когда имплант трется о другую поверхность. Это явление истирания или трения называется фреттинг .
Тогда возникает вопрос: может ли этот металлический мусор привести к образованию рака? Исследования на мышах показывают, что металлический мусор может повредить хромосомы, что делает его потенциальным канцерогеном (вызывающим рак). Затем разработчики этих продуктов спросили, защитит ли пластина покрытие от коррозии или металлического мусора? Этот вопрос пока остается без ответа.
Одно мы точно знаем из исследований – размещение длинной титановой или металлической булавки через середину кости для ее стабилизации связано с гораздо большим увеличением количества металла, обнаруживаемого в кровотоке. Похоже, что наивысшие уровни хрома отмечены для этих интрамедуллярных стержней . Интрамедуллярные титановые гвозди также увеличивают количество титана в образцах крови, но не в такой степени, как хром. Очевидно, большая площадь интрамедуллярного стержня подвергает кость большему количеству титана, что приводит к более высоким уровням металла в сыворотке и (кровь).
Удаление титановых пластин действительно медленно снижает уровень металла в крови и мягких тканях. Но после удаления может пройти год или больше, чтобы вернуть эти повышенные уровни в норму. Д-р Деннисон сообщает, что не проводилось специальных исследований влияния титановых пластин (длительного использования или снятия) при лечении дистальных переломов ладонной кости.
Подводя итоги, доктор Деннисон говорит, что информация, найденная по этой теме, кажется, предполагает, что общий уровень риска при оставлении титановых пластин в предплечье является приемлемым.Пластина ладонной поверхности не является большим имплантатом и обычно не проходит через кость гвоздями. Вместо этого более типичны маленькие винты, расположенные перпендикулярно пластине, чтобы удерживать ее на месте. Тем не менее, есть сообщения о проблемах и рисках, которые заслуживают специального изучения и более убедительных ответов. Для решения этих проблем и вопросов необходимы дальнейшие исследования.
Ученые успешно протестировали новую, более безопасную титановую пластину для восстановления костной ткани – ScienceDaily
Впервые запатентованные пластины из титанового волокна, разработанные японскими инженерами для медицинского применения, были испытаны на модели животных.
Исследователи из Университета Шиншу обнаружили, что, в отличие от обычных пластин, пластины из титанового волокна не вызывают охрупчивания кости после тесного контакта с костью в течение продолжительного периода времени. Это может устранить необходимость в извлечении пластины и связанные с этим хирургические риски.
«Наши пластины из титанового волокна, в отличие от обычных титановых пластин, изготавливаются путем прессования титановых волокон при нормальной комнатной температуре в пластины без изменения формы волокна», – сказал Такаши Такидзава, М.D., первый автор статьи из отделения ортопедической хирургии медицинского факультета Университета Шиншу. «Они могут компенсировать главный недостаток обычных титановых пластин и находить применение в различных областях фиксации и восстановления костной ткани на различных участках тела».
Их результаты были опубликованы 25 января в онлайн-выпуске журнала Advanced Materials .
Чаще всего используются для удержания костей на месте во время их заживления. Титановые пластины устойчивы к эрозии и достаточно прочные, чтобы удерживать исправляющиеся кости на месте.Врачи могут выбрать имплантацию титановой пластины пациенту с серьезным переломом, тяжелой травмой черепа или дегенеративным заболеванием костей.
Но они не идеальны.
Во многих случаях титановые пластины необходимо снимать после завершения заживления, поскольку они могут вызвать защиту от напряжения, при которой кости становятся хрупкими. Чтобы решить эту проблему, Нобору Накаяма, доцент кафедры инженерии японского университета Синсю, разработал пластину из титанового волокна в 2014 году. Получивший патент как в Японии, так и в США, этот материал предлагает множество потенциальных клинических применений без недостатков традиционных титановые пластины.
По словам Такидзавы, пластины из титанового волокна имеют такие же важные характеристики, что и натуральная кость. У них обоих практически одинаковый показатель жесткости, известный как модуль Юнга. Обычные пластины имеют модуль Юнга в 4-10 раз выше, чем у кости. Разница в уровнях жесткости может в конечном итоге вызвать охрупчивание кости, поскольку кость и пластина соприкасаются.
Команда, возглавляемая Наото Сайто, директором Института биомедицинских наук и Междисциплинарного кластера передовых исследований Университета Шиншу, также проверила использование пластин из титанового волокна в регенеративной медицине.Поскольку форма титановых волокон остается неизменной при изготовлении пластин при комнатной температуре, по всей пластине создается уникальная пористая среда.
«Мы видели, как регенерированная кость проникает в титановое волокно», – сказал Такидзава. «Различные предприятия заинтересованы в пластинах из титанового волокна, и мы собираемся применить пластины для восстановления костной ткани в клинических условиях. Я считаю … что пластины из титанового волокна можно установить навсегда без операции удаления».
История Источник:
Материалы предоставлены Университетом Синшу . Примечание. Содержимое можно редактировать по стилю и длине.
Лучше снаружи, чем внутри: «Удалять ли пластины, штифты и винты после перелома костей – хорошая идея?» – спрашивает Дагмар Вос.
Пациентам, которые продолжают испытывать неудобства и дискомфорт после заживления перелома кости, лучше удалить все пластины, штифты и винты. Научное исследование под руководством Дагмар Вос (на фото), получившей докторскую степень в Университетском медицинском центре (UMC) Утрехта, демонстрирует, что большинство жалоб и симптомов, таких как боль и ограничение движений, улучшаются после удаления этих так называемых материалов для остеосинтеза.
После того, как перелом кости зажил, металлические имплантаты, такие как штифты, пластины и винты (обычно сделанные из хирургической стали или титана), фактически больше не используются. Тогда возникает вопрос: нужно ли удалять эти имплантаты из кости после заживления перелома или лучше оставить их на месте? Такие вопросы часто задают пациенты или их опекуны, иногда даже до того, как пациенту сделали операцию по перелому костей. В медицинском мире также ведутся споры, не в последнюю очередь потому, что, как ни удивительно, до сих пор в этой области проводилось мало качественных научных исследований.
В своем докторском исследовании Дагмар Вос изучила последствия хирургического удаления имплантатов у почти 300 пациентов из пяти голландских больниц (UMC в Утрехте, больница Amphia в Бреде, больница Святой Елизаветы в Тилбурге, Diakonessenhuis в Утрехте и Medisch Spectrum Twente в Энсхеде). Операции по удалению обычно были успешными, но не были полностью безопасными. Такие осложнения, как кровотечение, раневые инфекции и нарушение чувствительности в операционном отделе, возникали примерно в 30% случаев.
В целом пациенты заявили, что их ожидания оправдались после операции, и сообщили о явном улучшении предоперационных жалоб. Вос также исследовал эффект удаления имплантатов у детей. Здесь 10% случаев удаления имплантатов приводили к осложнениям, но, как правило, они были легкими и преходящими. Тем не менее, она рекомендует удалять материалы для остеосинтеза у детей, независимо от того, страдает ли ребенок этим или нет. Вос поясняет: «В случае с детьми обсуждение скорее касается потенциальных будущих проблем, а не обязательно каких-либо симптомов, которые могут присутствовать в данный момент.Несмотря на то, что у нас нет причин полагать, что пластины, штифты и винты вредны в долгосрочной перспективе, мы все же считаем, что у детей мы должны удалить эти материалы в качестве меры предосторожности ».
После того, как перелом кости зажил, пациенты часто испытывают остаточные жалобы, такие как боль или ограничение подвижности. Пациенты и практикующие врачи часто считают, что причиной этих жалоб является наличие материалов для остеосинтеза. Пациенты также просят удалить эти материалы, потому что они воспринимают их как чужеродные.В Нидерландах врачи удаляют материалы для остеосинтеза после заживления переломов в 30-40% случаев, в результате чего ежегодно проводится около 18 000 хирургических процедур.
Что следует знать о титановых ортопедических имплантатах
Titanium не подходит для всех типов телосложения, некоторые могут проявлять реакцию, а некоторые – нет. Это общая проблема, поскольку у всех людей разный тип телосложения и разная анатомия.
Ортопедический имплант – это операция, при которой устройство вводится в тело человека. Цель состоит в том, чтобы восстановить функцию и силу части тела, заменив поврежденную структуру. Примечательно, что имплантаты обычно используются в крайнем случае, если попытки залечить повреждения не удаются. Люди используют различные виды имплантатов уже более столетий. Титан традиционно считался биосовместимым металлом, и если титан чистый, то говорят, что он на 99% состоит из титана и очень незначительных следов никеля, присутствующего в нем.
Для различных процедур используются различные титановые ортопедические имплантаты. Поскольку любая процедура ортопедической имплантации сложна, важно иметь достаточно информации о проблемах, операциях и имплантатах, используемых для лечения этих проблем.
Какой металл используется в ортопедической хирургии?
Раньше имплантаты изготавливались из золота, серебра, свинца и алюминия. Одним из последних открытий стало использование титана. В настоящее время, после многих лет испытаний, доказано, что из всех металлических имплантатов в организме человека титановые имплантаты являются наиболее подходящими типами по ряду причин.Наиболее важные причины заключаются в том, что это может длиться долго, как сообщается, 20 лет. Другой важной особенностью является то, что он не подвергается коррозии в организме человека и легко принимается организмом, поскольку он более устойчив к опасным реакциям.
Но это еще не все. На самом деле, у титана есть длинный список возможностей. Наиболее важные факторы:
- Он имеет низкую плотность и действительно вызывает раздражение у людей.
- Доказано, что прочный.
- Обладает высокой устойчивостью к окислению.
- Титан немагнитен и нетоксичен.
- Имеет легкую массу.
- Менее склонен вызывать аллергию по сравнению с другими металлами.
- Он менее жесткий и более простой в использовании.
- Это может привести к аллергическим симптомам, хотя исследователи считают, что у пациентов аллергия не на титан, а на примеси в титане, которые включают никель, хром, а также кадмий.
- Поскольку титан хорош в категориях металлов, это дорогой металл, и не многие люди могут себе это позволить.
Чтобы узнать, есть ли у человека аллергия на титан, перед операцией проводится тест. Название теста – МЕЛИСА. Этот тест очень точен и берет образец крови, чтобы проверить, чувствительна ли она к титану.
Какие бывают виды ортопедических имплантатов?
Существуют разные типы хирургических ортопедических имплантатов.В зависимости от вида травмы, травмированной области тела и типа необходимого имплантата в одной процедуре можно использовать различные имплантаты. Три наиболее распространенных типа имплантатов – это винты, пластины и протезы.
Существует два типа ортопедических винтов: плоские и крестообразные. Винты – повсеместное устройство. Ожидается, что для восстановления сломанных костей или восстановления стабильности в ослабленных областях ортопеды будут использовать винты.Обычно эти винты не удаляются позже, они останутся там. Для имплантации этих винтов в кости пациента делается отверстие для винта.
Второй тип хирургических имплантатов, как уже упоминалось выше, – пластинки. Пластины были впервые использованы более 50 лет назад в 1886 году для фиксации сломанных костей. Как и винты, существуют различные типы пластин, которые используются в процессах ортопедической имплантации.
- Упорные пластины скрепляют переломы на конце длинных костей.Они также удерживают кость, которая нестабильна.
- Пластины нейтрализации используются для перекрытия области перелома.
- Перемычки обеспечивают длину, выравнивание и стабилизацию области.
- Натяжные пластины фиксируют пораженный участок до заживления.
- Компрессионные пластины восстанавливают кости с помощью давления.
Последний тип хирургических имплантатов, представленных в этой статье, – протезы.Ортопеды используют различные протезы для замены суставов и костей. В настоящее время многим спортсменам протезируют колени и бедра, и это позволяет им восстановить полную подвижность и облегчить боль в поврежденном суставе за короткий промежуток времени. Для этой процедуры используются надлежащие знания о разнообразии хирургических имплантатов, которые могут помочь лучше понять сами процедуры. Вот несколько примеров:
- При переломах шеи используется протез Austin Moore
- Для замены протеза Бакси локтевого
- Для фиксации межвертельных переломов используется стержень Эндера
- Для фиксации позвоночника используется стержень Luque
- Для замены локтевого сустава используется протез Сутера
- Боль и воспаление на месте операции
- Усталость
- Головные боли тоже могут быть симптомами
- Обобщенные кожные реакции, включая экзему и крапивницу.
Можно ли сделать МРТ, несмотря на титановый имплант?
Это один из наиболее подходящих материалов для использования в качестве хирургических имплантатов. Таким образом, это безопасно, и человек с титановым имплантатом может пройти МРТ без каких-либо опасений и колебаний.
Следует учитывать, что; титан подходит не всем типам телосложения, некоторые могут проявлять реакцию, а некоторые – нет. Это общая проблема, поскольку у всех людей разный тип телосложения и разная анатомия. Поэтому тела могут по-разному реагировать на окружающие их вещества. Здесь не о чем беспокоиться. Боли в суставах, переломы теперь можно облегчить и исправить с помощью титановых хирургических имплантатов. Имплант поможет восстановить силы тела.Просто важно помнить, что тест MELISA нужно сдать перед процедурой, чтобы не возникло аллергии.
Позднее удаление титановой арматуры из локтя проблематично
Ретроспективный обзор 21 пациента, перенесшего удаление костного винта из локтя, был изучен в зависимости от типа металла, продолжительности имплантации и расположения винтов вокруг локтя. . Отказ винта во время экстракции был зависимой переменной.У пяти из 21 пациента произошел отказ оборудования во время удаления. Четырнадцати пациентам были имплантаты из титанового сплава. В четырех случаях при извлечении сломались титановые винты. По сравнению с нержавеющей сталью, разрушение титанового винта во время удаления не было статистически значимым (= 0,61). Удаление винта через 12 месяцев после операции с большей вероятностью привело к поломке, сохранению винта в целом (= 0,046) и, в частности, для титанового сплава (= 0,003). Костные винты, удаленные из дистального отдела плечевой кости или проксимального отдела локтевой кости, имели равную вероятность перелома (= 0.28). По-видимому, существует временная ассоциация отказа костного винта из титанового сплава во время снятия аппаратных средств с локтя. Это можно объяснить свойствами титана и его остеоинтеграцией.
1. Введение
Удаление аппаратных средств показано при инфекции, несращении, отсутствии фиксации, боли, раздражении мягких тканей и ожидаемой физической активности после заживления перелома [1–4]. Однако во время демонтажа крепежные детали, особенно винты, могут сломаться. Последующее удаление сломанного оборудования увеличивает время операции, а оставшиеся металлоконструкции потенциально осложняют будущие операции (рис. 1) [5].
Несмотря на то, что было несколько статей, в которых обсуждались отказы титановых имплантатов, большинство из них обсуждали этот вопрос в контексте отказа оборудования во время заживления перелома, а не особенно во время удаления оборудования [6–9]. Насколько нам известно, ни один из них не был специфическим для локтя, что заслуживает отдельного обсуждения из-за его уникальной анатомии. Дистальный отдел плечевой кости уникален тем, что имеет высокое соотношение кортикальной и губчатой костей. Поэтому в этом исследовании мы намеревались изучить частоту отказа костных винтов во время процедур удаления аппаратных средств, и мы были заинтересованы в сравнении костных винтов из титана и нержавеющей стали, потому что это наиболее распространенные типы имплантатов с металлическими переломами в обращении.Кроме того, мы решили определить, связаны ли продолжительность имплантации и анатомическое расположение костных винтов вокруг локтя с отказом костных винтов во время процедур удаления. Лучшее понимание отказа металлических аппаратных средств во время процедур удаления может помочь хирургам на этапах предоперационного планирования таких случаев с точки зрения выбора хирургического инструмента и доступности персонала.
2. Методы
После утверждения институциональным наблюдательным советом (IRB) все случаи, выполненные хирургами-ортопедами или хирургами верхних конечностей в период с 01.01.2000 по 01.10.2009 в нашем травматологическом центре первого уровня, были рассмотрены.Критериями включения были (1) случаи глубокого удаления имплантата, (2) удаление аппаратных средств из дистального отдела плечевой кости или проксимального отдела локтевой кости и (3) изолированные травмы локтя. Критериями исключения были (1) случаи, в которых не было релевантных или недоступных рентгеновских снимков локтевого сустава, (2) случаи извлечения фрагментов с помощью одного винта (поскольку в этих случаях оборудование ранее ломалось и имело небольшие размеры, что, по нашему мнению, не является репрезентативным). других удаляемых винтов), (3) пациенты моложе 17 лет и (4) случаи, которые первоначально были выполнены в стороннем учреждении (медицинские записи недоступны).Учитывались следующие факторы: (1) сломались ли костные винты во время удаления и тип используемого металла имплантата (титановый сплав, Ti6Al4V или нержавеющая сталь), (2) время между первоначальной имплантацией и удалением, когда случаи были разделены. на две группы на основе консервативной оценки периода времени, необходимого для остеоинтеграции титановых имплантатов [10, 11]: одна группа была для случаев, когда продолжительность времени между имплантацией и удалением составляла менее 12 месяцев, а вторая группа – для случаев где период между имплантацией и удалением составлял 12 месяцев и более; и (3) анатомическое расположение около локтя (дистальный отдел плечевой кости или проксимальный отдел локтевой кости).Данные были извлечены из медицинской карты.
Из-за небольшого размера выборки для определения статистических различий между двумя наборами категориальных данных использовался точный критерий Фишера. Независимый тест t использовался для сравнения средних значений двух независимых групп. Статистически значимыми считались различия, вероятность возникновения которых составляла менее 0,05.
3. Результаты
Всего было выявлено 47 случаев, из которых 21 соответствовал критериям включения.Средний возраст пациентов составил 38,7 (17–66) лет. Мы провели независимый t -тест, чтобы определить, есть ли какие-либо различия между возрастом пациентов, у которых были сломаны винты, и тех, у которых нет, и не было обнаружено статистической значимости, = 0,740. Из 21 случая винты сломались при снятии в 5 случаях (23,8%). В 16 из 21 случая фурнитура снята без поломки. Причинами удаления аппаратных средств были инфекция в 7 из 21 случаев, симптоматика, выступающие элементы в 7 из 21 случаев, несращение в 6 из 21 случаев и контрактура в 1/21 случае.В таблице 1 приводится сводка наших результатов.
DH 90 280 44 902 902 75 902 902 902 902 902 Несращение 902 902 902 902 902 902 902 902 902 902 902 902 902 902 902 902 902 902 902 902 902 Ti: титановый сплав; SS: нержавеющая сталь; ПУ: Проксимальная локтевая кость; DH: дистальный отдел плечевой кости; *: Место разрушения костного винта неизвестно.
Из 21 случая в 14 были имплантаты из титанового сплава и в 7 из нержавеющей стали. В группе титановой фурнитуры в 10 случаях удаление прошло без осложнений, а в 4 случаях произошел перелом хотя бы одного винта. Для сравнения, из 7 случаев удаления оборудования из нержавеющей стали был один случай, когда один или несколько винтов были сломаны. В целом, по сравнению с нержавеющей сталью, разрушение винтов из титанового сплава во время удаления не было обнаружено статистически значимым (= 0.61). Чтобы определить, существует ли какая-либо связь между продолжительностью имплантации и аппаратным отказом во время удаления, случаи были разделены на две группы: Группа (1) продолжительность аппаратной имплантации составляла 12 месяцев или меньше (среднее значение 7,7, диапазон от 2 до 12). месяцев) и Группа (2): продолжительность имплантации составила более 12 месяцев (в среднем 41,6, диапазон от 16 до 74 месяцев). В двенадцати случаях аппаратные средства были удалены в течение 12 месяцев после имплантации, а в девяти случаях аппаратные средства были удалены через 12 месяцев после первоначальной имплантации.Костные винты, которые были удалены после 12 месяцев операции, чаще ломались во время удаления (= 0,046). Когда титановые винты были проанализированы отдельно, те, которые были удалены в течение 12 месяцев после операции, с большей вероятностью будут удалены целыми по сравнению с винтами, удаленными более чем через 12 месяцев после имплантации (= 0,003). Небольшое количество корпусов из нержавеющей стали (семь) не требовало статистических расчетов. Что касается анатомической локализации, то было 12 случаев дистального отдела плечевой кости и 15 случаев проксимального отдела локтевой кости (Таблица 1).Шесть случаев касались только дистального отдела плечевой кости, девять случаев касались только проксимального отдела локтевой кости и шесть случаев имели одновременное поражение проксимального отдела локтевой кости и дистального отдела плечевой кости. В одном случае, когда сломались титановые винты, и в одном случае, когда сломались винты из нержавеющей стали, было неясно, где было их местоположение, и эти случаи были исключены из анализа. В целом, отказ костного винта был одинаково вероятен при удалении из дистального отдела плечевой кости и проксимального отдела локтевой кости (= 0,28). 4. ОбсуждениеОтказ оборудования при удалении – часто встречающаяся проблема в ортопедии [5] (рис. 1).В настоящее время не существует единого метода удаления оборудования, который был бы одинаково успешным, и в одном и том же случае можно использовать несколько различных методов. Такие методы включают использование экстракторов шурупов, трепана, болтов для извлечения, плоскогубцев и различных других приспособлений [5]. Целью данной статьи было определить частоту отказа костных винтов во время процедур удаления аппаратных средств, и мы были заинтересованы в сравнении костных винтов из титана и нержавеющей стали. Кроме того, мы решили определить, связаны ли продолжительность имплантации и анатомическое расположение костных винтов вокруг локтя с отказом костных винтов во время процедур удаления. Мы считаем, что предварительные знания о типе имплантируемого металла (в основном, титановом) и продолжительности имплантации могут быть полезной информацией, которая может помочь в предоперационном планировании процедур удаления оборудования. Во-первых, это может позволить хирургам запрашивать комплекты для удаления оборудования, что позволяет сэкономить драгоценное время операции. Во-вторых, по нашему опыту, процедуры снятия оборудования часто считаются технически необременительными и часто поручаются менее опытному хирургическому персоналу, например, младшим ординаторам, которые с большей вероятностью могут сломать оборудование.Поэтому мы считаем, что опытные хирурги должны быть доступны во время процедур, связанных с удалением титана. Сломанный аппарат в локтевом суставе может осложнить будущие операции в той же области конечности. Что касается ортопедических имплантатов, известно, что и титановый сплав, и технически чистый титановый аппарат более предрасположены к перелому на месте, чем нержавеющая сталь [6–9]. По сравнению с нержавеющей сталью титановый сплав легче, имеет более низкий модуль упругости, превосходную коррозионную стойкость и биосовместимость, но меньшую пластичность и чувствительность к надрезам.Литературный поиск, проведенный для этого обзора, не выявил каких-либо предыдущих исследований, сравнивающих удаление аппаратных средств из локтя in vivo для имплантатов из титана и нержавеющей стали. В отличие от титановых имплантатов, оставшихся на месте менее 12 месяцев, мы наблюдали, что титановые имплантаты, остававшиеся на месте более 12 месяцев, имели тенденцию к отказу во время экстракции. В этой серии исследований вполне вероятно, что причиной этого наблюдения была комбинация усталостных свойств титанового сплава, вторичных по отношению к чувствительности к надрезам и остеоинтеграции.Усталостная прочность титанового сплава в целом сопоставима с усталостной прочностью нержавеющей стали 316L, но было показано, что чувствительность к надрезам как в технически чистом титане, так и в титановом сплаве значительно сокращает усталостную долговечность этих имплантатов по сравнению с нержавеющей сталью [12–14]. В титановом сплаве наблюдается остеоинтеграция в течение 3–10 месяцев [10, 11]. Однако степень врастания и роста костной ткани продолжает увеличиваться в течение многих лет после первоначальной имплантации (рис. 2) [15].Хотя были исследования, показывающие доказательства остеоинтеграции нержавеющей стали, общепринято считать, что коммерчески чистый титан и титановый сплав более биосовместимы и более склонны к остеоинтеграции, чем нержавеющая сталь [16]. В нашей серии исследований вполне вероятно, что по мере того, как остеоинтеграция становилась более полной, более высокие моменты извлечения способствовали выходу из строя винтов из титанового сплава в этой серии [17]. Учитывая эти свойства, мы предполагаем, что в течение более длительных периодов времени и увеличенных циклов нагрузки развитие микротрещин и остеоинтеграции способствовало поломке винта во время удаления имплантата. Одним из основных ограничений этого исследования был небольшой размер выборки. Во-вторых, изученные случаи были неоднородными; было задействовано большое количество различных трещин и аппаратных систем. Кроме того, из-за небольшого количества случаев необходимо было привлечь нескольких хирургов. Кроме того, не все рентгеновские снимки были доступны для просмотра; поэтому мы не могли учесть тип оборудования, например технологию с блокирующими или неблокирующими пластинами. В этом исследовании, по-видимому, существует временная связь для отказа костного винта во время удаления, в частности, для титанового сплава.Вероятно, это связано с повышенным прорастанием кости и неблагоприятным влиянием чувствительности к надрезам на усталостные свойства титанового сплава. Конфликт интересовАвторы заявили об отсутствии конфликта интересов. Раскрытие информацииПолучено одобрение IRB. Следует ли удалять пластины после ортогнатической операции?Несколько лет назад фиксирующие устройства в ортогнатической хирургии в основном представляли собой стальную проволоку, пластины и винты для фиксации челюстей в новом положении.Сегодня фиксация осуществляется с помощью титановых пластин и винтов, которые устанавливаются внутрь во время операции. Титан – довольно мягкий металл, обладающий уникальным свойством биосовместимости, то есть не вызывает реакции инородного тела на кость . Фактически, через некоторое время костные клетки прикрепляются непосредственно к титану, без необходимости вставлять между ними фиброзный слой, как это происходит с другими типами металлических имплантатов. Тем не менее, некоторые пациенты по-разному обеспокоены титановыми пластинами: будут ли они активировать металлоискатели в аэропорту? Повлияют ли они на их здоровье в долгосрочной перспективе? Их следует удалить? Самый короткий ответ: в этом нет необходимости, хотя есть некоторые исключения, которые следует учитывать: через некоторое время титан легко интегрируется с костью , поэтому, строго говоря, нет необходимости снимать фиксирующие пластины, если только в организме пациента возникает какая-либо негативная реакция.Таблички также не активируют сигнализацию аэропорта или другие металлоискатели.
Удаление титановых пластин показано при переломе пластин или при их обнажении через десны из-за плохого допуска .После воздействия пластины подвержены инфицированию и должны быть удалены. Инфекция может проявляться в основном в виде болевых симптомов, внутриротового абсцесса, воспаления в этой области, обнажения зубного налета и синусита в случае верхнечелюстных пластин. В идеале удаление пластины следует проводить через три месяца после операции , когда кость уже консолидирована. Это простая процедура, которая проводится под местной анестезией в амбулаторных условиях, хотя со временем процедура усложняется, поскольку пластины постепенно срастаются с костью.Поэтому не рекомендуется снимать пластины по прошествии одного года после операции.
В ортогнатической хирургии только небольшой процент пациентов требует удаления пластин или винтов, и даже в этих случаях важно помнить, что удаление пластин не является синонимом лечения неудача , поскольку нормально инфицированные пластины удаляются после периода стабилизации, который позволяет остеоинтеграцию.Как пациенты, очень важно отметить, что курение увеличивает вероятность заражения фиксирующих пластин. Связано: Как уменьшить отек после ортогнатической операции Двухчелюстная ортогнатическая операция, шаг за шагом Все, что вам нужно знать о онемении после ортогнатической операции .
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Сравнительная характеристика различных видов болевого синдрома | Для диагностики необходимы рентгеновские снимки или описание МРТ. Главный способ лечения – немедленная разгрузка конечности, что позволяет сохранить головку бедра. При этом показаны щадящие методы разработки сустава: лечебная физкультура, плавание. С целью улучшения кровоснабжения применяют спазмолитики и антикоагулянты. При отсутствии эффекта используют оперативные методы лечения. | Дополнительно поражаются тазобедренные и плечевые суставы, что является признаком тяжелого течения болезни | Бурсит вертикальной сумки возникает при ее воспалении (она находится над выступом бедренной кости). В случае такого недуга чувствуется ломота в области ягодиц. Рекомендуется не лежать на воспаленной стороне, иначе это увеличит неприятные ощущения. |
| Ацеклофенак | Обучение: правильное обращение с тростью и ходунками (если поражение охватывает оба сустава). Лечебная гимнастика, диета. Физиотерапия: электростимуляция, термотерапия | Болезненность при опоре на конечность, при попытке подняться на цыпочки | Неправильное, неоконченное формирование тазобедренного сустава (дисплазия) – это основная причина болей в тазобедренном суставе у детей. Хотя неправильная тактика лечения может привести к хроническим тазобедренным болям и у взрослых. Но у взрослых эта патология носит название артроз (применительно к тазобедренному суставу – коксартроз). Коксартроз – это хроническое дегенеративное заболевание тканей тазобедренного сустава. Вначале проявляется истончением хряща суставных поверхностей. Впоследствии страдает находящаяся под хрящом субхондральная кость. |
Компьютерная томография. Позволяет в нескольких проекциях визуализировать сустав, костную ткань, определить ее плотность.
- Вторичная
- Низкая
- Травматические заболевания (Таблица 1)
- Энтезопатия – патология, характеризующаяся болью в паху с иррадиацией в тазобедренный сустав. Боль усиливается как при ходьбе, так и при стоянии на месте. В первом случае возникает энтезопатия, бедренных мышц приводящей группы, а во втором отводящей группы.
- Сопутствующие симптомы: поражение глаз, воспалительные процессы в сердечной мышце, почечная недостаточность
- Помимо вертикальной сумки, бурситу могут быть подвержены и другие жидкостные сумки ТБС:
200 мг/сутки – 2 приема
Парацетамол, анальгетики опиумного ряда, НПВП, симптом-модифицирующие препараты замедленного действия (ГС, ХС, Артра), внутрисуставные инъекции ГК, если прием анальгетиков не эффективен
Последствия травм
Коксартроз (остеоартроз тазобедренного сустава)
К коксартрозам могут приводить:
Магнитно-резонансная томография. Визуализирует тонкими слоями ткани тела в любой плоскости. Метод имеет преимущество в визуализации мягких тканей, таких как хрящи, сосуды, мышцы, межпозвоночные диски и надкостница.
Туберкулезный коксит
Артриты
Первичная
Заболевание
Острый кальциноз мышц ягодицы – боль начинается в области ягодицы (справа или слева), а иногда с обеих сторон, отдающая при этом в область тазобедренного сустава.
Для диагностики используют специальные пробы и тесты на сакроилеит, выявляют ограничения в движениях. Дополнительно необходим рентген или МРТ крестцово-подвздошного сочленения и тазобедренных суставов. В крови находят воспалительные изменения (увеличение СОЭ, СРБ) и антиген HLA-В27.
Разновидности болевых ощущений
Дискомфорт в области бедра игнорировать невозможно. Он бывает разным. По характеру болевых ощущений и их иррадиации можно предположить вероятную патологию:
- Острая боль. В большей части случаев долго не длится. Чаще всего указывает на травму или органическое повреждение. Изначально дискомфорт концентрируется в бедренной зоне, и только потом распространяется вверх к ягодице или в область паха или вниз по ноге.
- Ноющая боль. Распространяется более обширно. Неприятные ощущения то усиливаются, то исчезают. Четко выявить их локализацию достаточно сложно, что мешает диагностике и лечебным мероприятиям. Возможные причины – дегенеративные изменения в суставах или воспаления.
- Тянущая боль в задней части бедра и ягодице. Обычно является следствием сдавливания седалищного нерва или остеохондроза поясничного отдела позвоночника.
Факторы, провоцирующие боль
Неприятные ощущения могут возникать по различным причинам – патологий конечностей великое множество. Однако предположить по типу иррадиации то или иное заболевание возможно.
Воспаления, дегенеративные изменения и травмы – все эти патологии способны вызвать разные типы болевых ощущений, поскольку поражаются различные отделы и ткани. Если проследить характер неприятных ощущений и описать их врачу, будет проще выявить одно из распространенных заболеваний.
Травматические повреждения. Это может быть ушиб, разрыв связок или вывих, в худшем случае перелом бедренной кости. Тип болевого синдрома находится в зависимости от степени травмирования. При ушибе боль резкая в момент травмы, но потом быстро утихает, если повреждение незначительное. Обычно отдает в ягодицу. При вывихе и переломе боль может быть невыносимой. Если кость надломана, движения ногой обычно невозможны.
Артрит неинфекционного типа. На раннем этапе конечность ноет время от времени с последующим затиханием. Если суставное воспаление прогрессирует, то тянущая и дергающая боль в тазобедренном суставе, охватывающая перед ноги и отдающая в пах, сопровождают человека все время. Неприятные ощущения нарастают к ночи, при движении или вставании, иногда спускаются вниз, к колену.
Деформирующий артроз. Для него характерно незаметное развитие. Сначала в процессе деформации хрящевой ткани возникают нерезкие боли, но со временем их интенсивность возрастает. Они носят стреляющий характер, затихают в состоянии покоя, нарастают при физнагрузке или сидении в неудобной позе. Прострел возникает всегда только в левом или правом бедре, боль пронизывает ногу от паха до коленного сустава.
Бурсит. Если воспаляется суставная сумка, вначале тянет в ягодичной области. По мере усиления воспаления в пострадавшей стороне возникает жгучая боль. Она проявляется особенно остро, если человек находится в лежачем положении с упором на поврежденное бедро. Дальше зона поражения краснеет, становится горячей. Пока не произошло загноение, нужно срочно обращаться за медицинской помощью.
Синовит. Из-за растяжения капсулы тазобедренного сочленения возникает воспаление синовиальной оболочки и, как следствие, болевой синдром со спазмом окружающих сустав мускулов. Особенно резко он проявляется при ходьбе.
Синдром грушевидной мышцы. Вследствие радикулита возникает избыточное напряжение мускула с последующим воспалением и давлением на нервные окончания. Боль идет от мышцы к бедренной части и поясничной зоне.
Ишиас. Если воспален седалищный нерв, человек страдает от приступов жгучей и стреляющей боли в спине и бедре. Часто она сопровождается потерей чувствительности кожного покрова в зоне поражения.
Некроз головки кости бедра. При разложении костных тканей болевые ощущения носят размытый характер. Чаще всего создается ощущение, что тазобедренный сустав болит с левой стороны либо справа и отдает в ногу.
| Болезнь | Характер неприятных ощущений | Дополнительные симптомы |
| Гнойный артрит | Из-за патогенных микроорганизмов, проникших в сустав, он нагнаивается и воспаляется. Болит пораженный участок очень сильно, жжение и болевые ощущения поднимаются к животу и спускаются к голеностопу. | Рост температуры, появление припухлости и красноты в зоне сочленения, общее недомогание из-за интоксикации. |
| Туберкулезный артрит | Признаком поражения костных структур туберкулезом являются ноющие боли, отдающие в коленный сустав. | Рост температуры, потливость, уменьшение подвижности конечности. |
| Сифилис | Боль распространяется по всей области таза, поскольку разрушением всегда охвачены оба сустава. Усиливаются в ночное время. | Иные признаки обычно не заметны, болезнь выявляют на диагностике. |
Дискомфортные чувства в тазобедренной зоне могут быть отраженными. Такие ощущения возникают вследствие инфекционных и воспалительных недугов, чаще кишечника, органов малого таза и репродуктивных. Обычно они не являются интенсивными, а скорее имеют тянущий или пульсирующий характер. В случае, если поражен один из парных органов, боль будет распространяться по соответствующей стороне бедра.
Большинство заболеваний бедренного сочленения развиваются вне зависимости от половых признаков: болезни одинаково поражают и мужчин, и женщин. Однако представительницы слабого пола могут страдать от типично женских неприятностей. Это связано с тем, что их кости более хрупкие, а при наступлении элегантного возраста становятся еще более ломкими.
Возможны болевые ощущения в области бедер и таза и у будущих мам. Их организм трансформируется, чтобы роды прошли успешно. Гормоны способствуют размягчению связочных и хрящевых тканей. Скелетные структуры становятся рыхлыми из-за недостатка кальция, который уходит малышу. Увеличившаяся масса тела перегружает суставы. Все это способно привести на поздних сроках беременности к расхождению лонных костей, сопровождающемуся болями в пояснице, ягодичных мышцах и верхней части бедер.
Лечебные мероприятия


Хондропротекторы — препараты, помогающие восстановить хрящевую ткань
Терапевтические методики зависят от поставленного диагноза. При лечении большинства воспалительных и дегенеративных патологий мягких и костных структур бедра назначают следующие фармпрепараты:
- нестероидные лекарства против воспалений в виде таблеток или мазей: «Диклофенак», «Найз», «Ибупрофен», «Мелоксикам» и другие;
- кортикостероиды при сильных болях и обширном воспалении – «Преднизолон», «Дексаметазон»;
- хондропротекторы для восстановления костных и хрящевых структур – «Хондроитин», «Дона», «Глюкозамин», «Алфлутоп»;
- миорелаксанты – «Сирдалуд» и «Мидокалм».
Чтобы снять сильнейшую мучительную боль, применяют медикаментозные блокады. Уколы с лечебными растворами делают в полость сустава, ткани близ него или костную ткань. Для этого используют хондропротекторы, фармпрепараты с гиалуроновой кислотой и глюкокортикостероиды.
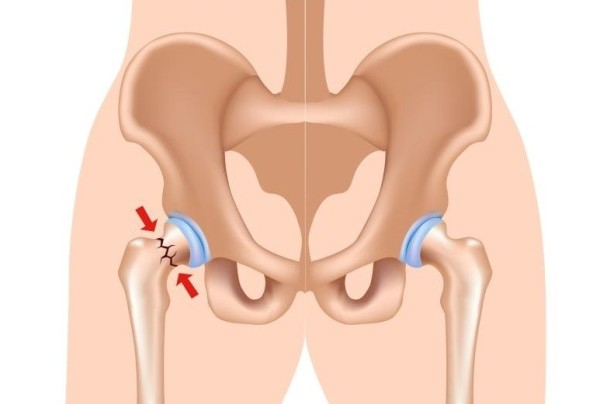

После снятия острых болей в лечебный курс включают физиотерапевтические процедуры, массаж и оздоровительные упражнения.
При болезненных ощущениях могут помочь народные средства – компрессы с капустным или лопуховым листом, растирание настойкой сирени или домашними согревающими мазями на основе меда. Однако лечить боль даже самыми разрекламированными снадобьями без разрешения врача нельзя. Если уповать только на народную медицину и отказываться от официального лечения, есть риск ухудшить состояние и потерять возможность нормально ходить.
sustavnik.ru
Болит тазобедренный сустав с левой стороны
Дисфункции тазобедренного сочленения приводят к ограничению подвижности, а в тяжелых случаях – инвалидности. Предвестником патологий всегда выступает болевой синдром. Чтобы точно диагностировать заболевание, врач при опросе пациента учитывает характер боли. Болезненные ощущения могут не концентрироваться только в области бедра, а иррадиировать в голенную часть, ступню, поясницу, ягодичную мышцу. У каждой патологии свои зоны распространения боли.
Разновидности болевых ощущений
 Дискомфорт в области бедра игнорировать невозможно. Он бывает разным. По характеру болевых ощущений и их иррадиации можно предположить вероятную патологию:
Дискомфорт в области бедра игнорировать невозможно. Он бывает разным. По характеру болевых ощущений и их иррадиации можно предположить вероятную патологию:
- Острая боль. В большей части случаев долго не длится. Чаще всего указывает на травму или органическое повреждение. Изначально дискомфорт концентрируется в бедренной зоне, и только потом распространяется вверх к ягодице или в область паха или вниз по ноге.
- Ноющая боль. Распространяется более обширно. Неприятные ощущения то усиливаются, то исчезают. Четко выявить их локализацию достаточно сложно, что мешает диагностике и лечебным мероприятиям. Возможные причины – дегенеративные изменения в суставах или воспаления.
- Тянущая боль в задней части бедра и ягодице. Обычно является следствием сдавливания седалищного нерва или остеохондроза поясничного отдела позвоночника.
Последние два типа болезненных ощущений могут переходить в хроническую форму и мучить человека постоянно. Если неприятные признаки длятся больше полугода, можно говорить о серьезном заболевании.
Факторы, провоцирующие боль
Неприятные ощущения могут возникать по различным причинам – патологий конечностей великое множество. Однако предположить по типу иррадиации то или иное заболевание возможно.
Распространенные причины неприятных ощущений
 Воспаления, дегенеративные изменения и травмы – все эти патологии способны вызвать разные типы болевых ощущений, поскольку поражаются различные отделы и ткани. Если проследить характер неприятных ощущений и описать их врачу, будет проще выявить одно из распространенных заболеваний.
Воспаления, дегенеративные изменения и травмы – все эти патологии способны вызвать разные типы болевых ощущений, поскольку поражаются различные отделы и ткани. Если проследить характер неприятных ощущений и описать их врачу, будет проще выявить одно из распространенных заболеваний.
Травматические повреждения. Это может быть ушиб, разрыв связок или вывих, в худшем случае перелом бедренной кости. Тип болевого синдрома находится в зависимости от степени травмирования. При ушибе боль резкая в момент травмы, но потом быстро утихает, если повреждение незначительное. Обычно отдает в ягодицу. При вывихе и переломе боль может быть невыносимой. Если кость надломана, движения ногой обычно невозможны.
Артрит неинфекционного типа. На раннем этапе конечность ноет время от времени с последующим затиханием. Если суставное воспаление прогрессирует, то тянущая и дергающая боль в тазобедренном суставе, охватывающая перед ноги и отдающая в пах, сопровождают человека все время. Неприятные ощущения нарастают к ночи, при движении или вставании, иногда спускаются вниз, к колену.
 Деформирующий артроз. Для него характерно незаметное развитие. Сначала в процессе деформации хрящевой ткани возникают нерезкие боли, но со временем их интенсивность возрастает. Они носят стреляющий характер, затихают в состоянии покоя, нарастают при физнагрузке или сидении в неудобной позе. Прострел возникает всегда только в левом или правом бедре, боль пронизывает ногу от паха до коленного сустава.
Деформирующий артроз. Для него характерно незаметное развитие. Сначала в процессе деформации хрящевой ткани возникают нерезкие боли, но со временем их интенсивность возрастает. Они носят стреляющий характер, затихают в состоянии покоя, нарастают при физнагрузке или сидении в неудобной позе. Прострел возникает всегда только в левом или правом бедре, боль пронизывает ногу от паха до коленного сустава.
Бурсит. Если воспаляется суставная сумка, вначале тянет в ягодичной области. По мере усиления воспаления в пострадавшей стороне возникает жгучая боль. Она проявляется особенно остро, если человек находится в лежачем положении с упором на поврежденное бедро. Дальше зона поражения краснеет, становится горячей. Пока не произошло загноение, нужно срочно обращаться за медицинской помощью.
Синовит. Из-за растяжения капсулы тазобедренного сочленения возникает воспаление синовиальной оболочки и, как следствие, болевой синдром со спазмом окружающих сустав мускулов. Особенно резко он проявляется при ходьбе.
 Синдром грушевидной мышцы. Вследствие радикулита возникает избыточное напряжение мускула с последующим воспалением и давлением на нервные окончания. Боль идет от мышцы к бедренной части и поясничной зоне.
Синдром грушевидной мышцы. Вследствие радикулита возникает избыточное напряжение мускула с последующим воспалением и давлением на нервные окончания. Боль идет от мышцы к бедренной части и поясничной зоне.
Ишиас. Если воспален седалищный нерв, человек страдает от приступов жгучей и стреляющей боли в спине и бедре. Часто она сопровождается потерей чувствительности кожного покрова в зоне поражения.
Некроз головки кости бедра. При разложении костных тканей болевые ощущения носят размытый характер. Чаще всего создается ощущение, что тазобедренный сустав болит с левой стороны либо справа и отдает в ногу.
Боли вследствие инфекционных недугов
Нередко болезненные ощущения бывают спровоцированы патогенной деятельностью инфекционных агентов. Сильный дискомфорт в бедре способны вызвать такие заболевания:
| Болезнь | Характер неприятных ощущений | Дополнительные симптомы |
| Гнойный артрит | Из-за патогенных микроорганизмов, проникших в сустав, он нагнаивается и воспаляется. Болит пораженный участок очень сильно, жжение и болевые ощущения поднимаются к животу и спускаются к голеностопу. | Рост температуры, появление припухлости и красноты в зоне сочленения, общее недомогание из-за интоксикации. |
| Туберкулезный артрит | Признаком поражения костных структур туберкулезом являются ноющие боли, отдающие в коленный сустав. | Рост температуры, потливость, уменьшение подвижности конечности. |
| Сифилис | Боль распространяется по всей области таза, поскольку разрушением всегда охвачены оба сустава. Усиливаются в ночное время. | Иные признаки обычно не заметны, болезнь выявляют на диагностике. |
Дискомфортные чувства в тазобедренной зоне могут быть отраженными. Такие ощущения возникают вследствие инфекционных и воспалительных недугов, чаще кишечника, органов малого таза и репродуктивных. Обычно они не являются интенсивными, а скорее имеют тянущий или пульсирующий характер. В случае, если поражен один из парных органов, боль будет распространяться по соответствующей стороне бедра.
Причиной боли в тазобедренном суставе, отдающей в поясницу и ногу могут быть новообразования в тканях и скелетных структурах, даже доброкачественные. Разрастаясь, они сдавливают нервные корешки. Область локализации боли зависит от местоположения опухоли.
Возможные патологии у женщин
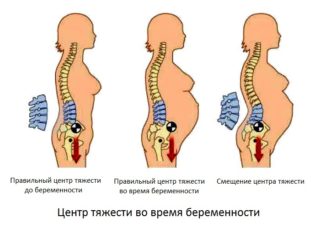 Большинство заболеваний бедренного сочленения развиваются вне зависимости от половых признаков: болезни одинаково поражают и мужчин, и женщин. Однако представительницы слабого пола могут страдать от типично женских неприятностей. Это связано с тем, что их кости более хрупкие, а при наступлении элегантного возраста становятся еще более ломкими.
Большинство заболеваний бедренного сочленения развиваются вне зависимости от половых признаков: болезни одинаково поражают и мужчин, и женщин. Однако представительницы слабого пола могут страдать от типично женских неприятностей. Это связано с тем, что их кости более хрупкие, а при наступлении элегантного возраста становятся еще более ломкими.
Остеопороз поражает костные структуры и приводит к их дегенеративным изменениям, а также увеличивает риск травм, в частности, перелома шейки бедра.
Возможны болевые ощущения в области бедер и таза и у будущих мам. Их организм трансформируется, чтобы роды прошли успешно. Гормоны способствуют размягчению связочных и хрящевых тканей. Скелетные структуры становятся рыхлыми из-за недостатка кальция, который уходит малышу. Увеличившаяся масса тела перегружает суставы. Все это способно привести на поздних сроках беременности к расхождению лонных костей, сопровождающемуся болями в пояснице, ягодичных мышцах и верхней части бедер.
Поводы для обращения к врачу и диагностические методы
 Немедленная медицинская помощь требуется при травмировании – вывихах, сильных ушибах, порванных связках и переломах. Также необходимо проконсультироваться с доктором, если боль держится долго или очень сильна, возникли затруднения в движении, сустав деформировался и отек, проявилась гиперемия или гематома.
Немедленная медицинская помощь требуется при травмировании – вывихах, сильных ушибах, порванных связках и переломах. Также необходимо проконсультироваться с доктором, если боль держится долго или очень сильна, возникли затруднения в движении, сустав деформировался и отек, проявилась гиперемия или гематома.
Чтобы точно выявить патологические изменения и подобрать подходящий терапевтический курс, врач направляет на лабораторные и аппаратные исследования:
- анализы крови и мочи разного типа;
- бактериальный посев;
- рентгенографию бедренного сочленения;
- допплерографию сосудов;
- электромиографию;
- исследование ультразвуком мягких тканей бедра, брюшины и малого таза.
В сложных случаях потребуется МРК или КТ, а также обследование позвоночного столба.
Лечебные мероприятия
Терапевтические методики зависят от поставленного диагноза. При лечении большинства воспалительных и дегенеративных патологий мягких и костных структур бедра назначают следующие фармпрепараты:
- нестероидные лекарства против воспалений в виде таблеток или мазей: «Диклофенак», «Найз», «Ибупрофен», «Мелоксикам» и другие;
- кортикостероиды при сильных болях и обширном воспалении – «Преднизолон», «Дексаметазон»;
- хондропротекторы для восстановления костных и хрящевых структур – «Хондроитин», «Дона», «Глюкозамин», «Алфлутоп»;
- миорелаксанты – «Сирдалуд» и «Мидокалм».
Чтобы снять сильнейшую мучительную боль, применяют медикаментозные блокады. Уколы с лечебными растворами делают в полость сустава, ткани близ него или костную ткань. Для этого используют хондропротекторы, фармпрепараты с гиалуроновой кислотой и глюкокортикостероиды.
После снятия острых болей в лечебный курс включают физиотерапевтические процедуры, массаж и оздоровительные упражнения.
Возможно и хирургическое лечение боли в тазобедренном суставе, отдающей в ногу, пах и ягодицу. Оно необходимо при серьезных травмах и дистрофически-дегенеративных переменах в суставах и костях. Чаще всего применяется эндопротезирование – замена сустава и части кости имплантатом.
При болезненных ощущениях могут помочь народные средства – компрессы с капустным или лопуховым листом, растирание настойкой сирени или домашними согревающими мазями на основе меда. Однако лечить боль даже самыми разрекламированными снадобьями без разрешения врача нельзя. Если уповать только на народную медицину и отказываться от официального лечения, есть риск ухудшить состояние и потерять возможность нормально ходить.

Тарасов Андрей
Врач-травматолог- ортопед, вертебролог первой категории
Специализируется на травмах позвоночник, таза, онкологии.
- Дегенеративные заболевания позвоночника;
- травма позвоночника;
- воспалительные заболевания позвоночника;
- деформации позвоночника;
- онкология.






Образование:
- 2007 — Военно-медицинская академия им. С.М. Кирова
- 2008 — Военно-медицинская академия им. С.М. Кирова
- 2013 — Российская медицинская академия последипломного образования
Повышение квалификации:
- 2012 — Участвовал в обучающем курсе по теме “Сколиоз. Традиционная хирургия и передовые технологии”, г. Адана, Турция
- 2013 — Провел обучающий цикл “Минимально-инвазивные технологии в хирургии позвоночника”, Польша г. Варшава
- 2014 — Принимал участие в обучающем курсе по использованию современного навигационного оборудования в хирургии позвоночника, Германия, Фрайбург
- 2014 — Тематическое усовершенствование по теме “Лечение травм и заболеваний позвоночника” на базе Российской медицинской академии последипломного образования
- 2015 — Курс повышения квалификации по специальности “Хирургия”
Опыт работы:
- 2008-2010 гг. – Медицинская служба в ВС РФ, врач хирург
- 2011-2015 гг. – Центральная Клиническая Больница РАН, врач травматолог-ортопед (вертебролог)
- 2015- н.в. — Нувель Клиник, вертебролог, нейрохирург, ортопед, травматолог

 Боль в тазобедренном суставе – серьезный признак воспалительного или патологического процесса.
Боль в тазобедренном суставе – серьезный признак воспалительного или патологического процесса.
Это самый крупный сустав, отвечающий за передвижение человека.
Благодаря его функционированию человек может поддерживать равновесие, перераспределять нагрузку.
Повреждение этого сустава влечет снижение качества жизни, доставляет боль, дискомфорт. Причин может быть несколько.
Анатомия тазобедренного сустава
Составляющие сустава
Строение сустава многокомпонентное, ведь он является частью опорно-двигательного механизма и имеет немалое число мышечных тканей, связок, околосуставных сумок, костной и хрящевой ткани. Верх сочленения укрыт подкожной клетчаткой и кожей.
Формирующий элемент – головка бедренной кости с вертлужной впадиной в виде углубления в кости.
Кости, необходимые в формировании тазобедренного сустава:
- — лобковая, находящаяся спереди таза и состоящая из тела и ветвей;
- — седалищная, образующая низ таза. Включает в себя тело и ветви. Причем первое соединяется с лобковой и подвздошными сочленениями, являясь компонентом вертлужной впадины сзади;
- — подвздошная – верх таза, имеющее тело и крыло, выполняющее больше роль боковушки таза;
- — бедренная — трубчатая кость большого размера, в составе есть тело, верхний и нижний концы, именуемые эпифизами. Низ примыкает к голени, являясь частью коленного сустава, а верхний, наиболее сложный по структуре и состоящий из шейки, головки и вертела, образовывает тазобедренный сустав.

Функциональность
Каждая структура отвечает за свои функции:
- хрящи — покрывают суставные поверхности в точке соприкосновения тазовой и бедренной костей;
- связка бедренной головки – располагается внутри тазобедренного сустава и является соединительным элементом между вертлужной впадиной и серединой головки бедра. Она необходима для защиты тазобедренного сустава от вывихов;
- подхрящевые зоны костей бедра и таза, состоящие из клеток в виде остеокластов, остеоцитов, остеобластов и минерализованного соединительного внеклеточного вещества;
- вертлужная губа, находящаяся в суставной полости. Ее предназначение – сделать глубину вертлужной впадины больше и надежно зафиксировать головку;
- суставная капсула – полый трехслойный компонент в форме мешка вокруг ТС. Снаружи наблюдается фиброзная ткань, внутри синовиальная мембрана, находящаяся в постоянной выработке серозного секрета для смазки поверхностей сустава.
По соседству находятся:
- — кожа и подкожная клетчатка, находящиеся снаружи сустава, над мышцами;
- — мышечные ткани в большом количестве. Все они крепятся сухожилиями. Есть мышцы, относящиеся к бедренной области – четырехглавая, большая и гребенчатая мышцы, а есть такие, которые относятся к тазовым – внутренняя и наружная запирательная мышцы;
- — внесуставные связки. Их задача – укрепить ТС;
- — околосуставные сумки или эластичный мешок. Нужен для предотвращения трения между мышцами, связками и костными тканями.
Что может воспалиться?
В области бедра и таза могут воспалиться сам сустав и анатомические структуры, расположенные рядом. Воспалительный процесс встречается при травмах или бактериальном заражении.
Воспалительный процесс может протекать в:
 коже и подкожной клетчатке;
коже и подкожной клетчатке;- мышечных тканях;
- околосуставных сумках;
- связках;
- капсуле;
- хрящевых тканях;
- вертлужной губе;
- подхрящевых областях.
Почему болит тазобедренный сустав?
Воспалительные процессы и изменения в структурах тазобедренного сустава причиняют боль. Бывает, что виноваты травмы, инфекции и эндокринные заболевания. Вот почему болит тазобедренный сустав.
Болевые ощущения могут проявляться в разных ситуациях. При этом происходят деструктивные изменения в суставе, появляется хромота, меняется походка.
Откуда боль?
Боль – сигнал организму
Это сигнал о наличии воспалительного процесса или нарушении целостности структур. В основном воспалительный процесс развивается из-за болезнетворных микроорганизмов, развивающихся на фоне инфекционных артритов.
Бывает, что дает сбой иммунная система и возникает аутоиммунное поражение сустава. Часто подобное происходит при ревматоидном и реактивном артритах.

Еще одна причина появления болевого синдрома – это механическая травма. При этом могут пострадать поверхности, связки, капсулы и др. Больший риск у спортсменов, людей в возрасте из-за потери суставами части функции восстановления.
У ребенка боль может быть следствием недоразвитости самого сустава, происходящими в организме перестройками в подростковом возрасте.
Возможные диагнозы
Иногда причина кроется в нарушенном обмене веществ, например, при сахарном диабете, псевдоподагре, ожирении.
Причины болевого синдрома кроются в появлении:
- болезни Легга-Кальве-Пертеса или остеохондропатии. Для нее характерно омертвление хрящевой ткани. Причина в недостаточном кровоснабжении, повторяющихся микротравмах ТС. Более всего встречается у мальчиков до 10 летнего возраста. Симптоматика в боли, усиливающейся при физической нагрузке, некрозе гиалинового хряща головки кости бедра, ее деформации и потери подвижной функции сустава;
- болезни под названием коксартроз, возникающей при проблемах с метаболическим процессом в суставном хряще, что его дегенерирует. Факторы, приводящие к появлению болезни — недостаточное кровоснабжение, травма, генетика, возраст от 40 лет. При этом больной сталкивается с непостоянной болью в паху, ягодице или пояснице. Впоследствии при ходьбе появляется хромота;
 болезни Кенига, представляющей собой остеохондроз суставной поверхности рассекающего типа. Может появиться наряду с синовитом. Наблюдается некроз подхрящевой суставной поверхности головки сустава. Причина – травма, сильные физические нагрузки. Боль при болезни Кенига непостоянная, увеличивающаяся при движении;
болезни Кенига, представляющей собой остеохондроз суставной поверхности рассекающего типа. Может появиться наряду с синовитом. Наблюдается некроз подхрящевой суставной поверхности головки сустава. Причина – травма, сильные физические нагрузки. Боль при болезни Кенига непостоянная, увеличивающаяся при движении;- остеоартропатии из-за диабета – метаболическая патология, способная повредить любой сустав. Боль может вообще не возникать или слабо выражаться. Проявляется болезнь после 8 лет диабета;
- интермиттирующем гидрартрозе, являющимся суставной болезнью неясного происхождения. Для него характерно образование жидкости в суставе при легкой степени боли. Поражает недуг чаще всего женщин от 20 до 40 лет;
- хондроматозе, заболевании, при котором в суставной полости нарушается развитие синовиальной ткани сустава. Болезнь выбирает мужчин от 30 до 40 лет;
 реактивном артрите, дающем о себе знать после перенесенной мочеполовой или кишечной инфекции. При этом в процессе развития иммунологических нарушений, антитела начинают считать структуры суставов чужими и атакуют их. Реактивный артрит бывает нескольких видов – постэнтероколитический, урогенитальный, синдром Рейтера;
реактивном артрите, дающем о себе знать после перенесенной мочеполовой или кишечной инфекции. При этом в процессе развития иммунологических нарушений, антитела начинают считать структуры суставов чужими и атакуют их. Реактивный артрит бывает нескольких видов – постэнтероколитический, урогенитальный, синдром Рейтера;- инфекционном артрите, когда воспаляются ткани тазобедренного сустава, благодаря микроорганизмам, проникшим во внутрь. Боли бывают выраженными, может присутствовать лихорадка, скапливаться жидкость и гной. Развивается хромота, нарушение подвижности, атрофия мышц. Такой артрит делится на острый септический, бруцеллезный, туберкулезный, вирусный, Лаймская болезнь;
- эпифизеолизе, встречающийся в возрасте от 11 до 14 лет. Виноваты – травма, наследственность, сбой в эндокринной системе, лишний вес, сахарный диабет;
- травме – переломе бедренной кости, вывихе, бурсите, разрыве вертлужной губы, ушибе сустава;
- ревматоидном артрите – поражении сустава, сопровождающимся болью, потерей функций. Боль идет от воспаления тканей, деформации суставов, омертвлении участка ткани. Встречается болезнь редко и вызвана аутоиммунными реакциями в организме. До сих пор специалисты не выявили причины поражения тканей собственными клетками.
К какому врачу идти?
Как только человек обнаружил у себя симптомы болезни, необходимо обратиться к травматологу или ревматологу. Если есть сомнения в выборе, то рекомендуется проконсультироваться с участковым врачом.
Ориентировочно, если тазобедренный сустав заболел после спортивных тренировок, падений, поднятии тяжести и других травм, то направляться нужно к травматологу.
Когда болевой синдром появляется без видимых причин, то целесообразней обратиться за консультацией к ревматологу.
Диагностирование причин болевых ощущений
При первой консультации со специалистом, будет проведет сбор анамнеза, осмотр, пальпация больной области.

 Внешний осмотр позволяет отметить цвет кожного покрова, структуру, свойства.
Внешний осмотр позволяет отметить цвет кожного покрова, структуру, свойства.
Пальпация поможет определить температуру, эластичность и подвижность кожи, обнаружить нарушения в виде травмы или образования.
Затем пациент направляется на лабораторные исследования в сочетании с методами. Выбор зависит от жалоб пациента, общего самочувствия, профессионализма доктора и др.
Основными методами диагностики являются:
- рентген;
- КТ;
- МРТ;
- иммунологическое и микробиологическое исследования;
- эндоскопия;
- исследование патологической жидкости или выпота.
Боль в тазобедренном суставе в процессе отведения ноги
Когда человек отводит ногу и испытывает боль, это означает, что воспалились анатомические структуры.
В данном случае – мышцы бедра, сухожилия, околосуставные сумки. Однако, некоторые болезни тоже могут вызывать подобные симптомы, например:
 — бурсит, представляющий собой воспаление околосуставной сумки;
— бурсит, представляющий собой воспаление околосуставной сумки;- — тендинит – воспаление сухожилий;
- — миозит – характерный для протекающего воспалительного процесса в мышечных тканях.
Боль при беременности
В период вынашивания ребенка, нагрузка на опорно-двигательную систему у женщины возрастает. От этого страдают большие и малые суставы, тем более если в анамнезе присутствуют какие-либо проблемы.
Рекомендуется беременным женщинам заниматься профилактикой болей в тазобедренном суставе.
Боль может быть вызвана быстрым ростом матки, нехваткой витамина Д. Если у женщины присутствуют патологии хрящевой и костной тканей, то в период беременности по мере набора массы тела, происходит усугубление болезни.
В целом, здоровые будущие мамы сталкиваются с рассматриваемой патологией только в 10% случаев. Боль такого характера не опасна и не несет угрозы малышу, несмотря на трудности во время движения.
Лечение
Если воспаление
При некрозе тканей и воспалении необходим прием противовоспалительных, обезболивающих препаратов. Помимо этого, пациент нуждается в местной обработке пораженной области, профилактике атрофии мышц, восстановлении кровообращения.
Если травма
 Когда имеет место быть травма, то лечение стандартное – иммобилизация на срок от двух недель до нескольких месяцев.
Когда имеет место быть травма, то лечение стандартное – иммобилизация на срок от двух недель до нескольких месяцев.
Тазобедренный сустав очень долго восстанавливается, являясь одним из самых крупных сочленений.
Если артрит или артроз
В случае артрита и артроза понадобится назначение цитостатических средств, НПВС, глюкокортикостероидов, противоревматических препаратов.
Беременным
При болях во время беременности допускается принимать безопасные обезболивающие таблетки и делать специальную физкультуру.
Детям
Детям полезно плавать, также заниматься специальной гимнастикой, помимо консервативного восстановления сустава.
Народная медицина
Как избавиться от болей народными рецептами?
Одна народная медицина не в силах справиться с болью в тазобедренном суставе, поэтому такой вариант подразумевает применение нескольких методов лечения.
Многие рецепты направлены на избавление от болевого синдрома, особенно по ночам, но устранить причину болезни или последствия деформации сустава, они не смогут.
Важно! Не допускается пользоваться народными советами при переломе или вывихе!
Перед тем, как принять решение о терапии тем или иным рецептом, рекомендуется проконсультироваться у лечащего врача.
Наиболее популярные и эффективные рецепты:
 Корни шиповника, из которого готовится отвар. В шиповник (15 г) добавляется вода (1 ст) и кипятится четверть часа. Отвар снимается с огня и процеживается через 1 час. Принимать рекомендуется по 125 мл дважды в день.
Корни шиповника, из которого готовится отвар. В шиповник (15 г) добавляется вода (1 ст) и кипятится четверть часа. Отвар снимается с огня и процеживается через 1 час. Принимать рекомендуется по 125 мл дважды в день.- Листья брусники. 2 ч л листьев помещается в 1 ст воды, кипятятся около 20 минут, охлаждаются, фильтруются и принимаются в течение суток.
- Почки сосны. Понадобится найти 10 граммов почек, 1 стакан воды, все смешивается, кипятится 15 минут, выпивается днем в отфильтрованном и охлажденном виде.
- Одуванчик лекарственный. На стакан воды понадобится 6 г корней и травы растения. Все кипятиться 15 минут, настаивается 1 час и пьется по 1 ст ложки трижды в день.
- Корни лопуха – 10 г, помещаются в стакан с водой, кипятятся 20 минут, процеживаются, остужаются и употребляются трижды в сутки по 1 ст ложке.
Заключение
Нужно понимать, что боль в суставе появилась неспроста. И чем раньше обратиться за помощью, тем более продуктивным будет лечение.
Важно не пренебрегать здоровым образом жизни, правильным питанием, легкими физическими нагрузками.
Доброго времени суток, уважаемые гости сайта! Данная статья расскажет, о чем сигнализируют боли в тазобедренном суставе с левой стороны.
Этот сустав каждый день сталкивается с большими нагрузками и поэтому дискомфорт в данной области может вызвать большие неудобства.
В состав тазобедренного сустава входит головка бедра, шейка и впадина, входящая в суставную полость. Поэтому появление болей нельзя игнорировать.
Причины
Рассмотрим основные причины, из-за чего болит область сустава с левой стороны. Проблема кроется в патологиях, нарушениях работы внутренних органов и в травмах.
У женщин подобная проблема встречается чаще, чем у мужчин.
Боли могут вызвать следующие факторы:
- Травмы.
- Поражение тканей суставов. При этом может сформироваться артрит.
- Болезни сочленений вызывают нарушения в тканях.
- Патологии при развитии скелета.
- Болезненные ощущения при беременности.
- Боль при ходьбе может спровоцировать воспаление в мягких тканях.

При первоначальных симптомах недуга следует отправиться к врачу. Дискомфорт в данной области могут спровоцировать такие травмы, как врожденный вывих бедра, перелом, ушиб сустава или обычный вывих.
Болезненность возникает при ревматоидном артрите или дегенеративных болезнях. В последнем случае ощущается жгучая и тянущая боль.
Это может быть вирусная деформация или коксартроз.
Боли могут возникнуть у женщин при беременности. Они беспокоят на последних сроках при увеличении веса.
Неприятные симптомы могут возникнуть при следующих причинах:
- Большой набор веса.
- Гормональные изменения.
- Нехватка витамина Д и кальция.
- Болезни позвоночника.
- Артроз.
- Перенесенные в прошлом травмы.
Болезненность проявляется после нагрузки на сустав. Для определения точного диагноза назначается комплексный анализ крови и УЗИ сустава.
Воспаление и инфекции
Болезненность в суставе может проявляться при наличии инфекции или воспалительного процесса.
Вот какие проблемы могут быть:
- При гнойном артрите повышается температура, отекает и краснеет сустав. Даже при небольших нагрузках возникает прострел.
- Туберкулезный артрит проявляется при сниженном иммунитете.
- Некроз головки бедренной кости представляет собой отмирание тканей. Также наблюдаются резкие боли, отдающие в паховую область. Для снятия болевого симптома используются анальгетики.
- Бурсит – это воспалительный процесс, который локализуется в суставной сумке. При этом ощущается острая боль по поверхности ноги.

Болезненность, связанная с развитием воспалительных процессов имеет тянущий и тупой характер. При этом возникает чувство жжения.
Подобные патологии требуют срочного медицинского вмешательства.
Боли в лежачем положении
Прежде чем начать лечение, стоит разобраться, как и когда возникает боль.
Болезненность в лежачем положении возникает в результате следующих причин:
- болезни хрящевой ткани, связок и мышц;
- механические повреждения. Сильной болью ночью сопровождается перелом шейки бедра.
Травмы тазобедренного сочленения может вызвать онемение и ограничение подвижности сустава. 
Боли при ходьбе
Прежде чем начать лечить боли, возникающие при ходьбе, стоит выяснить, почему они появились.
Следующие причины могут нарушить функциональность сочленений:
- Перелом шейки кости бедра.
- Травма с разрушением хрящей, костей и мышц.
- Ушибы, растяжения и вывихи.
- Воспалительный процесс в тканях.
- Отмирание тканей при плохом кровообращении.
- Воспалительный процесс в области тазобедренного сустава. При этом проявляется боль и ограничение подвижности.
- Воспаление сухожилий.
- Бурсит.
- Наследственная предрасположенность.
- Пожилой возраст.

При этом важно сразу же начать лечение. Боли при ходьбе могут сигнализировать о развивающейся патологии.
При этом необходимо определить характер болезненного симптома. Дискомфорт может беспокоить после сна, а затем в течение дня проходить. Проявляется острая патология в области бедра.
Ночная боль бывает при застоях крови внутри мышц. Механическая возникает после сильных физических нагрузок.
Болезненность при растяжении суставной капсулы проявляется при ходьбе и в состоянии покоя.
Характер боли зависит от типа патологии:
- При переломах боль приобретает тупой и ноющий характер.
- В утренние часы негативный симптом проявляется при патологиях суставов.
- При остеохондрозе или невралгии дискомфорт имеет ноющий характер и возникает при резких движениях.
- При системных патологиях возникают стартовые боли, не исчезающие при ходьбе.
Боли при вставании
Неприятные ощущения могут возникать в тазобедренном суставе при вставании.
Стоит отметить следующие причины подобных симптомов:
- Спортивные травмы.
- Сильные нагрузки.
- Туберкулез кости.
- Остеохондроз.
- Артриты.
- Растяжения связок.
Диагностика
При жалобах на болезненность в суставах, врач проводит опрос, осмотр и назначает дополнительное обследование.
Применяются такие методы:
- УЗИ сустава;
- рентгенографическое исследование;
- МРТ;
- анализы крови.
После проведения точной диагностики назначается самое подходящее лечение.

Особенности лечения
После установления причины, назначается определенная схема лечения.
Применяются следующие методы:
- Медикаментозные, включающие обезболивающие, сосудорасширяющие и противовоспалительные средства.
- Физиотерапия состоит из магнитотерапии, фонофореза и лазеротерапии.
- Лечебная гимнастика представляет собой индивидуально подобранные упражнения, которые не нагружают суставы.

Медикаментозное лечение
Лечение медикаментами представляет собой комплексный прием препаратов различного направления:
- Миорелаксанты, уменьшающие спазмы при болевых симптомах.
- Противовоспалительные средства. К нестероидным относится Идометацин и Диклофенак. К стероидным – Преднизолон и Кортизан.
- Препараты, улучшающие микроциркуляцию. Они снижают гипоксические явления в больной области и уменьшают отечность.
- Мочегонные препараты позволяют уменьшить отечность на воспаленном участке.
Также назначаются витаминные комплексы, микроэлементы и хондопротекторы.
Применение комплексной терапии позволит убрать болевой синдром, воспаление, а также восстановить функцию тазобедренного сустава.
После врачебного назначения лечение можно продолжить в домашних условиях.
Если вы хотите поделиться своим опытом, то это можно сделать в комментариях.
boligolovnie.ru
Причины и лечение боли в левом бедре
 Боль в составляющих двигательного аппарата является сигналом возможных повреждений тканей или костей. Боль в левом бедре также сигнализирует о наличии нарушений в этой области. Ее нельзя игнорировать — затяжные боли могут привести к необратимым последствиям.
Боль в составляющих двигательного аппарата является сигналом возможных повреждений тканей или костей. Боль в левом бедре также сигнализирует о наличии нарушений в этой области. Ее нельзя игнорировать — затяжные боли могут привести к необратимым последствиям.
Однако есть случаи, когда пациент сам может устранить боль.

Мнение эксперта
Приходько Аркадий Аркадьевич
Врач-ревматолог — городская поликлиника, Москва. Образование: ФГБНУ НИИР им.В.А.Насоновой, Астраханская государственная медицинская академия.
Разберем, почему болит левое бедро, когда можно самостоятельно справиться с недугом, а когда необходима помощь специалиста.
Причины
На возникновение боли в левом бедре могут повлиять самые разнообразные причины:
Задайте свой вопрос врачу-неврологу бесплатноИрина Мартынова. Закончила Воронежский государственный медицинский университет им. Н.Н. Бурденко. Клинический ординатор и невролог БУЗ ВО \”Московская поликлиника\”.Задать вопрос>>
- травмы опорно-двигательной системы;
- повреждение околобедренных мышц;
- чрезмерные физические нагрузки;
- скрытые инфекционные заболевания;
- проблемы с эндокринной и сосудистой системами.
Причины -классификация по локализации
В зависимости от локализации боли можно определить, что является источником дискомфорта и какие причины повлияли на его появление.
- Передняя часть бедра и пах. Боль может быть спровоцирована защемлением межпозвоночного диска и другими патологическими изменениями поясничного отдела позвоночного столба. Также боль в данном месте может вызвать воспаление паховых лимфоузлов, бедренной артерии.
- Задняя часть бедра. Боль данной локализации провоцируется воспалительными заболеваниями или повреждениями тазобедренного сустава, защемлением ягодичной мышцы, переломом тазобедренной кости.
- Боль, отдающая в ногу, может появиться вследствие защемления тазобедренных мышц, нервов и связок, а также из-за ушиба или вывиха.

Мнение эксперта
Митруханов Эдуард Петрович
Врач-невролог, городская поликлиника, Москва. Образование: Российский государственный медицинский университет, ГБОУ ДПО Российская медицинская академия последипломного образования МЗД РФ, Волгоградский государственный медицинский университет, Волгоград.
Боль в бедре говорит о наличии возможных патологий, которые мы рассмотрим подробнее.
Коксартроз
 Артроз тазобедренного сустава (коксартроз) – дегенеративное заболевание, поражающее костную и хрящевую ткани сустава и вызывающее его дистрофические изменения. Возникает заболевание из-за естественного процесса изнашивания суставов и их старения.
Артроз тазобедренного сустава (коксартроз) – дегенеративное заболевание, поражающее костную и хрящевую ткани сустава и вызывающее его дистрофические изменения. Возникает заболевание из-за естественного процесса изнашивания суставов и их старения.
- Симптомы: проявлением коксартроза является боль, возникающая при нагрузке на сустав и отдающая в пах. Боль прекращается при отсутствии нагрузки.
- Дополнительные симптомы. Существуют три стадии заболевания. Для 2-й характерно образование кист в результате разрастания костной ткани и значительное усиление боли. На 3-й стадии могут возникнуть переломы в результате прогрессирующего разрастания кист. Боль тревожит и в состоянии покоя.
- При наличии данных симптомов следует как можно скорее обратиться к врачу-ортопеду, чтобы болезнь не достигла 3-й стадии.
- Лечение коксартроза должно быть комплексным и включать медикаментозную терапию (используют хондропротекторы, миорелаксанты, сосудорасширяющие препараты), массаж, физиотерапию (включает парафинотерапию, лазерную терапию, УЗТ, электростимуляцию мышц), лечебную гимнастику. На более поздних стадиях требуется хирургическое вмешательство.
Асептический некроз головки бедренной кости
Другое название — аваскулярный некроз. Возникает данное заболевание вследствие нарушения кровоснабжения головки тазобедренного сустава. В итоге происходит отмирание некоторых частей костного мозга в головке бедренной кости.
- Основные симптомы: боль в ноге от бедра, отдающая в ягодицу, пах, левое колено (симптомы очень схожи с симптомами коксартроза).
- Дополнительные симптомы. Отличие этой болезни от коксартроза – ее стремительное развитие. В течение нескольких дней боль перерастает в невыносимую. Также болезнь сопровождается хромотой, атрофией мышц левого бедра, сильно ограниченной подвижностью ноги, возможно ее укорочение.
- Лечением данного заболевания занимается артролог. Если в вашей поликлинике нет такого специалиста, обратитесь к хирургу.
- Диагностика проводится на основе осмотра пациента, рентгенографии и клинических анализов. При небходимости назначается МРТ или КТ.
- Лечение зависит от стадии некроза.
Может включать только медикаментозную терапию: сосудорасширяющие препараты, хондропротекторы, анестетики, при наличии воспалительных процессов – противовоспалительные препараты.
Также лечение может включать физиотерапию (высокочастотную, лазерную, магнитную терапию), ортопедический режим (занятия плаванием, ежедневная ходьба с использованием трости, аквааэробика), внутрисуставное введение препаратов.
Дисплазия тазобедренного сустава
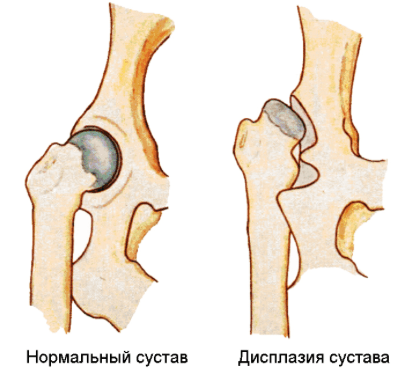 Данная патология является врожденной. Выражается в неполноценности сустава, обусловленной его неправильным развитием, что провоцирует предвывих, подвывих или вывих тазобедренного сустава. Патология проявляется в младенчестве. Если выявлена III стадия (врожденный вывих бедра), то болезнь остается неизлечимой всю жизнь.
Данная патология является врожденной. Выражается в неполноценности сустава, обусловленной его неправильным развитием, что провоцирует предвывих, подвывих или вывих тазобедренного сустава. Патология проявляется в младенчестве. Если выявлена III стадия (врожденный вывих бедра), то болезнь остается неизлечимой всю жизнь.
- Симптомы: асимметрия ножек, ягодичных складок, образование дополнительной складки на бедре.
- Дополнительные симптомы: возникновение щелчка при разведении согнутых в коленях ножек малыша.
- Диагностикой патологии занимается детский ортопед. Обычно дисплазию тазобедренного сустава выявляют при обязательном осмотре новорожденных.
- Лечение назначается в зависимости от степени развития болезни. При наименьших нарушениях назначается физиотерапия, массаж и лечебная гимнастика. При более значительных повреждениях целесообразно использование широкого пеленания, стремен Павлика, подушки Фрейка (пластиковых штанишек, поддерживающих ножки ребенка в нужном положении), шин-распорок.
Лечение может занять от нескольких месяцев до года.
Юношеский эпифизеолиз головки бедренной кости
Редкое заболевание, возникающее в результате дисбаланса половых гормонов и гормона роста, который приводит к смещению или отделению эпифиза на уровне ростковой пластинки.
- Симптомы: боли в коленном суставе, нарушено положение тазобедренного сустава (вывернут наружу), пораженная конечность может быть короче, наблюдается хромота, резкая боль при перенесении веса тела на левую ногу.
- Дополнительные симптомы: гормональный дисбаланс, нарушение метаболизма, которое сопровождается лишним весом и скрытым сахарным диабетом, задержка полового развития.
- Лечением эпифизеолиза головки бедренной кости занимаются хирург и эндокринолог.
- Диагностика проводится с помощью рентгенографии и МРТ со стороны хирурга и анализов на определение уровней гормонов в организме со стороны эндокринолога.
- На основе полученных данных назначается лечение. Обычно проводится хирургическая операция на больном суставе и назначаются препараты для стабилизации уровня гормонов.
Ушиб
 Ушибу предшествует сильное внешнее воздействие на тазобедренный сустав, которое может вызвать острую боль в пораженной области.
Ушибу предшествует сильное внешнее воздействие на тазобедренный сустав, которое может вызвать острую боль в пораженной области.
Ушиб характеризуется повреждением мягких тканей, а также разрывом сосудов, что провоцирует появление гематомы.
- Симптомы: сильная боль в левом бедре, не сопровождающаяся внешними повреждениями ткани. Со временем возникает гематома. От ушиба может болеть нижняя конечность, также боль может отдавать в крестец, поясницу или ягодицу.
- Лечением ушиба занимается врач-травматолог.
- Диагностика проводится на основе осмотра больного и рентгенографии.
- Лечение заключается в приеме анестетиков (при сильной боли), иммобилизации больного, наложении тугой повязки, физиотерапии.
Перелом бедренной кости
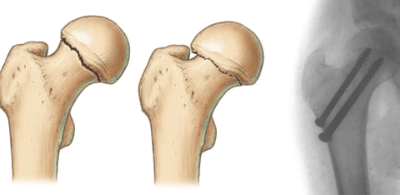 Перелом бедра – серьезная травма, влекущая за собой развитие болевого шока. Сопровождается потерей большого количества крови.
Перелом бедра – серьезная травма, влекущая за собой развитие болевого шока. Сопровождается потерей большого количества крови.
При неправильном лечении возникает опасность отсутствия восстановления нормального функционирования бедра и левой ноги.
- Симптомы. Перелому предшествует сильное физическое воздействие на поврежденное место. Его последствия характеризуются сильной болью в бедре слева, кровоизлиянием в мягкие ткани (если перелом закрытый, то это выражается в виде гематомы).
- В случае перелома больного следует немедленно отправить в травмпункт, где придадут неподвижность бедру с помощью шины. Дальнейшим лечением занимается хирург.
- Для диагностики перелома бедренной кости назначается рентген поврежденного места.
- Лечение включает прием обезболивающих препаратов, иммобилизацию тазобедренного сустава. Если имеет место перелом со смещением или открытый перелом, требуется хирургическая операция.
- Период реабилитации включает использование костылей при ходьбе, ЛФК, массаж, физиотерапию.
Вывих бедра
Вывих бедра — не настолько сложное явление, как перелом. Однако больного следует немедленно доставить в травмпункт, так как игнорирование вывиха может привести к серьезным осложнениям.
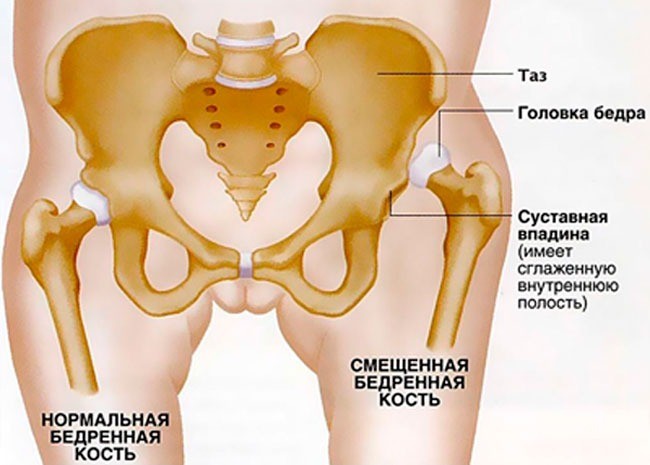
Вывих происходит в результате смещения тазобедренного сустава назад или вперед.
Задний вывих бедра наиболее распростанен.
- Симптомы: больной жалуется на сильную боль в поврежденном месте, ощущается дискомфорт при ходьбе, изменяется форма тазобедренного сустава.
- Дополнительные симптомы: вывих может сопровождать сильная ноющая боль, наблюдается укорочение левой ноги.
- Чтобы вправить вывих бедра, больного нужно доставить на прием к травматологу.
- Лечение производится путем вправления бедра, используя метод Джанелидзе или Кохера, назначается прием анестетиков.
- Далее следует период реабилитации, включающий массаж, ЛФК, санаторно-курортное лечение.
Ревматоидный артрит
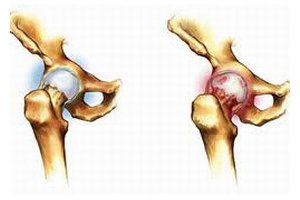 Заболевание, при котором наблюдается воспаление тазобедренного сустава и поражение соединительной ткани.
Заболевание, при котором наблюдается воспаление тазобедренного сустава и поражение соединительной ткани.
Вследствие этих процессов возникает деформация и дисфункция сустава.
- Симптомы: утренняя боль и скованность в пораженном суставе, повышенная температура тела, быстрая утомляемость, общая слабость, появление ревматоидных узелков в левом бедренном суставе.
- Лечением данного заболевания занимается ортопед-травматолог.
- Диагностика проводится на основе клинических анализов (с целью выявления воспалительных процессов), МРТ или КТ.
- Лечение включает назначение противовоспалительных препаратов, антибиотиков и физиотерапии (резонансно-волновая, ударно-волновая терапия, массаж).
Острая ревматическая лихорадка (ревматизм)
 Заболевание, являющееся системным воспалением соединительной ткани тазобедренного сустава, поражает в основном сердечно-сосудистую систему и ведет к появлению ревматоидного артрита суставов. Может стать причиной боли в тазобедренном суставе.
Заболевание, являющееся системным воспалением соединительной ткани тазобедренного сустава, поражает в основном сердечно-сосудистую систему и ведет к появлению ревматоидного артрита суставов. Может стать причиной боли в тазобедренном суставе.
- Симптомы очень схожи с симптомами ревматоидного артрита, так как эти два заболевания сопутствуют друг другу. Также ревматизм сопровождается наличием проблем с сердечно-сосудистой системой.
- Лечением занимаются врач-ортопед и кардиолог.
- Диагностика проводится с использованием результатов клинических анализов, рентгена и МРТ. Также требуется кардиограмма, возможно — УЗИ сердца.
- Помимо приема противовоспалительных препаратов и физиотерапии (как при артрите), лечение включает медикаменты, стабилизирующие работу сердца.
Растяжение мышцы
Тазобедренный сустав окружает большое количество мышц и связок. При травме, неожиданном сокращении мышц, нанесении физических повреждений бедру, а также при чрезмерной, неправильно распределенной нагрузке может возникнуть растяжение мышц и связок тазобедренного сустава.
- Симптомы: боль в левом бедре с внешней стороны, которая усиливается при ходьбе и других нагрузках и сопровождается отеком мягких тканей, общей слабостью мышц в пораженной области.
- Дополнительные симптомы: боль может отдавать в колено, левую ногу, ягодицу.
- Для лечения растяжения следует обратиться к травматологу.
- Диагностика проводится путем анализа анамнеза пациента, пальпации. Для исключения перелома и других заболеваний с похожими симптомами назначается рентгенография.
- Лечение заключается в обеспечении покоя больному, ношении тугой повязки, прикладывании холода к пораженному месту. После стадии обострения назначается ЛФК.
Миозит
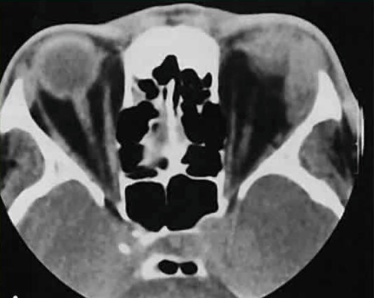 Миозит – заболевание, при котором происходит воспаление мышц, окружающих тазобедренный сустав. Данное воспаление может привести к боли в левом бедре.
Миозит – заболевание, при котором происходит воспаление мышц, окружающих тазобедренный сустав. Данное воспаление может привести к боли в левом бедре.
Заболевание носит хронический характер, имеет стадию обострения и стадию ремиссии.
- Симптомы: боль в суставе, который окружают пораженные мышцы, отдающая в ногу, пах, колено.
- Дополнительные симптомы: возникает ноющая боль в левой ноге, прострел, наблюдается припухлость, усиление боли при движении.
- Лечением занимается врач-невролог.
- Диагностика проводится с помощью клинических анализов, общего осмотра таза больного, назначения компьютерной томографии.
- Лечение включает ограничение подвижности сустава, прием противовоспалительных и анальгезирующих препаратов.
Трохантерит
Если болит бедро с наружной стороны, это может сигнализировать о наличии трохантерита. Трохантер – крайняя точка передней выпуклости бедра, к которой крепятся мышцы и сухожилия, отвечающие за вращение бедра.
Трохантерит представляет собой воспаление данной области.
В целом, трохантерит — это воспаление бедренных сухожилий.
- Симптомы: выраженная боль с наружной стороны левого бедра, усиливающаяся в положении на пораженном боку.
- Воспаление могут сопровождать дополнительные симптомы: повышенная температура тела, припухлость левого бедра, покраснение в области воспаления.
- Для лечения данного заболевания обратитесь к артрологу или к хирургу.
- В качестве диагностики используется магнитно-резонансная томография и результаты клинических анализов больного.
- Лечение зависит от вида трохантерита. В основном лечение включает прием противовоспалительных средств, антибиотиков, а также физиотерапию, включающую массаж, грязелечение, парафиновые ванночки. Рекомендована ЛФК.
Остеохондроз и грыжи позвоночника
 Боль в левом бедре может быть вызвана патологиями позвоночника: остеохондрозом, искривлением позвоночника, межпозвоночными грыжами.
Боль в левом бедре может быть вызвана патологиями позвоночника: остеохондрозом, искривлением позвоночника, межпозвоночными грыжами.
Остеохондроз позвоночника – это заболевание, в результате которого происходит дистрофическое изменение межпозвоночных дисков.
- Симптомы: скованность в нижнем отделе позвоночника, боль отдает в левое бедро, усиливается при нагрузке.
- Часто данное заболевание сопровождается нарушением осанки, быстрой утомляемостью и слабостью.
- Для лечения обратитесь к врачу-вертебрологу. Также лечением данного заболевания занимается невропатолог.
- Для диагностики понадобится мануальный осмотр, клинические анализы пациента и МРТ.
- Лечение включает прием хондропротекторов, противовоспалительных препаратов. Также необходима физиотерапия (волновая, высокочастотная, парафинотерапия).
Грыжи межпозвоночных дисков формируются в результате смещения и деформации межпозвоночных дисков, неправильного распределения нагрузки на позвоночник.
Возникают они также в результате остеохондроза позвоночника (на поздней стадии). Симптомы, которые сигнализируют о наличии межпозвоночных грыж, — такие же, как при остеохондрозе. Лечение включает аналогичные методы. Для выявления грыж врач-невропатолог назначает рентгенографию пораженного участка позвоночника.
О чем говорит ноющая боль?
 Зачастую пациентам, жалующимся на ноющую боль в бедре, ставят диагноз «остеохондроз». Однако такая боль может возникать и при ушибе, а также если повреждены мышцы или связки тазобедренного сустава.
Зачастую пациентам, жалующимся на ноющую боль в бедре, ставят диагноз «остеохондроз». Однако такая боль может возникать и при ушибе, а также если повреждены мышцы или связки тазобедренного сустава.
Для более точной диагностики следует обратиться к врачу, который направит на рентгенографию и, в соответствии с её результатами, назначит необходимое лечение.
В каком случае немедленно к врачу?
При возникновении резкой, сильной боли в левом бедре стоит вспомнить факторы, которые могли ее спровоцировать. Если есть вероятность ушиба, нужно приложить холод к больному месту. Если вам уже ставили диагноз «остеохондроз» и вы уверены, что это очередное его обострение, нужно применить жгучий компресс с крапивой или горчицей, чтобы улучшить кровообращение. Если через несколько дней боль не пройдет – незамедлительно обратитесь к врачу.
В любом случае нельзя игнорировать боль в бедре и стоит проконсультироваться с врачом.
Не рекомендуется заниматься самолечением – это может нанести существенный вред.
Первая помощь
Если нет возможности сразу обратиться в больницу, пациенту следует оказать первую помощь в домашних условиях. Для начала нужно принять обезболивающее средство, чтобы снять болевой синдром. Затем обязательно обеспечить больному покой и не перегружать больное бедро. Далее, в зависимости от возможной причины повреждения, можно приложить холод, капустный лист (при ушибе), компресс из лимона, мяты, репы или втереть смесь из меда, глицерина и йода (при воспалительных процессах).
Однако, в итоге, больного все же следует доставить в больницу для оказания квалифицированной помощи.
Посмотрите видео по теме
Выводы
Когда болит левое бедро, нужно обратить внимание на этот сигнал организма. Он может говорить о наличии различных патологий тазобедренного сустава.
Чтобы возможная болезнь не переросла в хроническую или не достигла последней необратимой стадии, нужно незамедлительно обратиться к доктору за консультацией и последующим лечением.
zdorovya-spine.ru
Боли в тазобедренном суставе с левой и правой стороны: симптомы, болезни и лечение
Причины и характер боли
Независимо от интенсивности болевых ощущений, возникают они во время движения или в состоянии покоя, нужно обратиться в больницу. Некоторые заболевания суставов на начальных стадиях не проявляются ярко выраженным болевым синдромом, а на поздних этапах тяжело поддаются лечению.
Сильные боли чаще имеют травматическое происхождение. Если болезненность в районе тазобедренного сустава не вызвана травмой, то причиной могут стать инфекционные или воспалительные заболевания. Болевой синдром возникает при таких заболеваниях:
При дегенеративно-дистрофических процессах боль не сосредотачивается в крестце и тазобедренных суставах, она распространяется на все бедро и нижние конечности, доходит до голени. Появляется скованность движений.
Ноющая боль в тазобедренном суставе
Появление ноющей боли в тазобедренном суставе, которая утихает лежа, может быть связано с грибковым артритом. Ее особенностью является то, что она плохо купируется с помощью обезболивающих, беспокоит преимущественно во время движения.
Если начинают болеть мышцы тазобедренного сустава, то это указывает на повреждение нервных окончаний в результате травм или перенесенных операций. Также причиной являются врожденные аномалии развития мышечных волокон. Боли носят ноющий характер, отдают в область паха и ягодицы.
Сухожилие тазобедренного сустава может болеть из-за повреждения мышечно-связочного аппарата. Тянущая боль появляется при растяжении связок, миозите, перенапряжении мышц.
Боль в тазобедренном суставе с правой или с левой стороны
Если болит тазобедренный сустав только с правой или левой стороны, то это чаще свидетельствует от травме суставного сочленения.
Причиной также может стать синдром грушевидной мышцы. Вызвана болезненность повреждением поясничного отдела позвоночника. Болевой синдром острый, возникает после физических нагрузок или травмы. Боль распространяется на спину, ягодицы и ноги, не проходит даже ночью. Человеку больно поднять выпрямленную ногу или наклониться вперед, но скованности в суставном сочленении нет.
При бурсите боль наиболее выражена в горизонтальном положении, если лежать на больной конечности.
Боль в тазобедренном суставе в ночное время
Ночные боли в тазобедренном суставе могут указывать на атрофию мышц из-за некроза головки бедра. Болевой синдром проявляется круглосуточно.
Причиной острой боли в тазобедренном суставе справа или слева может стать синдром грушевидной мышцы. При таком диагнозе человек не может найти удобную позу во время сна.
Причиной того, что болит тазобедренный сустав ночью, является артрит. Болевой синдром наиболее интенсивен в 3-4 ч. ночи, появляется скованность после сна.
Боль в тазобедренном суставе у женщин

Причиной боли в тазобедренном суставе у женщин могут стать такие заболевания:
- ревматическая полимиалгия;
- трохантерит;
- перелом шейки бедра.
Болезни, приводящие к болям в области тазобедренного сустава у женщин, приходятся на период менопаузы.
Причиной болевого синдрома также может стать ревматоидный артрит. Это аутоиммунное заболевание, которое тяжело вылечить. Симптомами этой болезни тазобедренного сустава у женщин является:
- утренняя скованность;
- покраснение и отечность кожи;
- боль, которая усиливается в вечернее время, отдает в область паха и ягодиц.
Болевые ощущения в тазу также возникают у беременных в третьем триместре.
Боль в тазобедренном суставе у мужчин
Болезненность в области тазобедренного сустава у мужчин чаще вызвана асептическим некрозом головки бедра. Данное заболевание обычно диагностируется у молодых парней в возрасте 20-45 лет, а также у пожилых мужчин. Предрасполагающие факторы:
- злоупотребление алкоголем;
- длительный прием гормональных препаратов;
- анемия;
- болезни кровеносной системы, которые проявляются нарушением свертываемости крови;
- повышение уровня холестерина;
- сахарный диабет;
- ожирение.
Острая невыносимая боль в тазобедренном суставе
Жгучая боль свидетельствует о гнойном артрите. При этом заболевании болит тазобедренный сустав, температура тела повышается до 39-40 ˚С, появляется головная боль, тошнота. Поврежденная область краснеет, отекает. Боль вызвана скоплением гнойного экссудата. Она настолько сильная, что пациент не может ходить, не прекращается даже в покое.
Причиной острой боли в тазобедренном суставе, отдающей в пах, переднюю часть бедра и поясницу, может стать асептический некроз головки бедренной кости. Болевой синдром может возникнуть неожиданно, без предшествующей симптоматики.
Боль в тазобедренном суставе резкая. Пациент не может опереться на больную конечность, даже сидя он ощущает болезненность в тазу. Приступ продолжается несколько дней, а затем болезненность исчезает. Со временем болевой синдром повторяется, но сопровождается уже новыми проявлениями, например, появляется хромота.
Причиной боли в тазобедренном суставе при подъеме с кровати или со стула может стать коксартроз. Болевой синдром интенсивный, но в состоянии покоя проходит. Он усиливается после физических нагрузок, появляются проблемы с подвижностью бедра. Боль в тазобедренном суставе появляется при отведении ноги, попытке привести колено к груди, обуться, при поднятии конечности. Она распространяется на переднюю часть бедра, доходит до колена.
Артроз в большинстве случаев связан с возрастными изменениями, поэтому чаще встречается у пожилых пациентов.
Если боль в тазобедренных суставах возникает после длительного сидения или во время ходьбы, то причиной может стать трохантерит (воспаление бедренных сухожилий). Болезненность распространяется по наружной поверхности бедра.
Невыносимая боль может свидетельствовать об онкологических доброкачественных или злокачественных образованиях.
Постоянная боль в тазобедренном суставе
Если постоянно болит тазобедренный сустав с правой или левой стороны, то это может быть саркома бедренной шейки, или рак костной ткани. Заболевание приводит к разрушению суставного сочленения, переломам. На фоне выраженного болевого синдрома появляются симптомы интоксикации.
Если постоянно болит правый или левый тазобедренный сустав, то стоит обследовать на инфекционный артрит или болезнь Бехтерева. При поражении поясничного отдела позвоночника, в частности, корешков спинного мозга, болевые ощущения могут носить регулярный характер. Боль ощущается в тазобедренных суставах и пояснице.
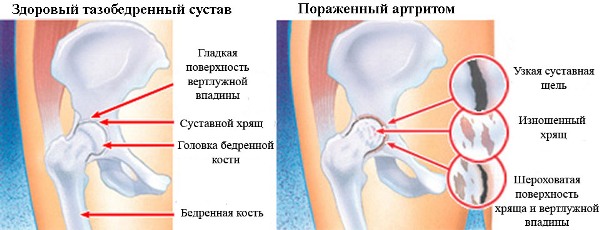
Остеохондроз и спондилоартроз также приводят к болевым ощущениям, которые отдают в область бедра и ягодиц. Кроме болевого синдрома, возникает онемение, покалывание. Боль уменьшается в состоянии покоя, усиливается при движении. Причиной болевого синдрома также может стать межпозвоночная грыжа, мышечный спазм, травма.
Какой врач занимается лечением боли в тазобедренном суставе?
Лечение болей в тазобедренном суставе могут заниматься следующие специалисты:
- ортопед;
- травматолог;
- ревматолог;
- невролог;
- физиотерапевт;
- хирург.
Если возникают сомнения с выбором лечащего врача, стоит обратиться к терапевту.
Диагностика
Терапия будет успешной лишь в том случае, если удастся поставить правильный диагноз. Обследование может включать такие методики:
- общий анализ и биохимию крови;
- рентгенографию нижней части спины, тазобедренного сустава;
- ультразвуковое исследование;
- КТ или МРТ;
- остеосцинтиграфию;
- денситометрию;
- электромиографию;
- допплерографию;
- ангиографию.
Обследование позволяет обнаружить механические повреждения, воспалительные и дистрофические процессы, оценить состояние мягких тканей и сосудов.
Если боль возникает изредка и она несильная, то можно провести самодиагностику. Очень часто причиной болевых ощущений является именно травма. Иногда болезненность возникает спустя время, когда человек уже забывает о повреждении.
Диагностика в домашних условиях выглядит так:
- При вывихе или переломе нога будет вывернута в сторону. Чтобы обнаружить травму, необходимо лечь на пол, ноги положить ровно. Конечности должны быть расположены параллельно линии туловища.
- При травмах и артрозе любые вращательные движения, махи вперед и назад будут затруднены. Они сопровождаются сильной болью. Если подвижность не нарушена, то следует исключить эти диагнозы.
- При артрозе движения конечностей сопровождаются хрустом или треском.
Если пациент будет знать характер болей, а также факторы, которые приводят к ее усилению, то врачу проще поставить диагноз.
Лечение
Терапию не стоит начинать, пока не удастся обнаружить причину. При сильном болевом синдроме пациент нуждается в первой помощи. Помогают избавиться от боли обезболивающие типа Ибупрофена или Парацетамола. Важно обеспечить больной конечности покой, избегать любых нагрузок. В положении лежа стоит опираться на здоровую ногу.
Часто для обеспечения покоя больному суставу накладывается шина или гипс.
Если боль вызвана перенапряжением или чрезмерными физическими нагрузками, то подойдут тепловые процедуры, которые способствуют расслаблению мышц. К очагу болевых ощущений можно приложить теплую (но не горячую) грелку или же принять ванну (температура воды до 35 ˚С).
При артрите, миозите, бурсите не обойтись без местных нестероидных противовоспалительных средств. Они уменьшают боль и воспаление. Эффективен Фастум или Вольтарен гель. Инфекционные формы артрита лечатся с помощью антибиотиков. Если в полости сустава собрался гной, то проводят дренирование полости.
При артрозе НПВС будет недостаточно. Не обойтись без хондропротекторов, в некоторых случаях применяют инъекции гиалуровоной кислоты, кортикостероидных препаратов. При мышечном спазме эффективны миорелаксанты. Быстро снимают спазм Сирдалуд и Мидокалм.
Для восстановления подвижности сустава и улучшения кровотока не обойтись без мануальной терапии и лечебной физкультуры, полезны занятия в воде.
Массаж и ЛФК противопоказаны в период обострения артрита.
В запущенных стадиях кокартроза не обойтись без хирургического вмешательства. Разрушенные части сустава заменяются протезами. Если не провести операцию, то человек останется инвалидом. Онкологические образования также требуют оперативного вмешательства.
Довольно продолжительное и сложное лечение некроза головки бедренной кости. К сожалению, вылечить болезнь невозможно. Цель терапии – продлить ремиссию. Если консервативные методики оказываются малоэффективными, тогда проводится операция по удалению отмерших тканей и замене их здоровыми. При сильном поражении сустав заменяется протезом.
Профилактика

С целью профилактики болезней тазобедренного сустава стоит исключить вероятность травм. Необходимо принимать витамины, правильно питаться, поддерживать вес в пределах нормы. Не стоит забывать, что на данное суставное сочленение приходится вес верхней части туловища, поэтому ожирение чревато травмированием сустава.
Женщинам в период климакса стоит следить за гормональным фоном, принимать витаминные комплексы, а также хондропротекторы. Это позволит избежать проблем с суставами.
Тазобедренные болевые ощущения могут указывать на различные болезни. Не важно ноющие они или острые, лечение нужно начать как можно раньше.
Автор: Оксана Белокур, врач,
специально для Ortopediya.pro
Полезное видео про причины боли в тазобедренном суставе
Источники:
- С. Бубновский. Правда о тазобедренном суставе. Жизнь без боли, 2010 г. – 227 с.
ortopediya.pro
Боли в тазобедренном суставе в левом
Причины появления и лечение ноющей боли в тазобедренном суставе
Содержание:
Ноющая боль в тазобедренном суставе – довольно частая жалоба пациентов разного возраста. Но всё же чаще всего этот симптом появляется в пожилом возрасте. Причём эти заболевания могут затрагивать не только кости, но и мышцы, хрящи, сосуды, сухожилия и нервы.
Причин для развития данного симптома немало и разобраться в каждом конкретном случае может только врач. Воспалительный процесс может появиться из-за травмы, заболеваний суставов или сухожилий, инфекций или системных заболеваний.
Также причинами появления такого симптома могут стать нетравматические факторы, среди которых чаще всего выявляются остеоартрит, остеоартроз, и нарушения в кровоснабжении сустава.
При этом формируются дегенеративные изменения, которые не поддаются лечению. Повреждения касаются хрящей, околосуставных сумок, синовиальной оболочки. Количество внутрисуставной жидкости значительно уменьшается, что и вызывает сильный болевой синдром.
Основными провоцирующими факторами следует считать:
- Воспаления инфекционного характера.
- Дегенеративные изменения.
- Вывихи и подвывихи.
- Переломы.
- Асептические некрозы головки бедренной кости.
- Бурситы.
- Туберкулёз.
Ноющая боль в покое может появиться в результате травматического поражения. Это не только ушибы таза, но и разрывы вертлужной впадины, растяжения, а также нарушения, которые возникают в результате неправильного строения связок или суставной капсулы.
Для беременных такая проблема при сидении – обычное явление. И развивается она из-за возникающих гормональных изменений и роста матки, которая всегда давит на нижнюю часть тела. Также ноги начинают страдать из-за возникшего лишнего веса. И наконец, нельзя не сказать о нехватке кальция.
Основные проявления
Во время любого повреждения тазобедренного сустава происходит повреждение хрящевой прослойки. При этом бедренная кость без хряща начинает тереться о кость тазовой впадины, что и становится причиной появления неприятных ощущений разной интенсивности.
Иногда эти ощущения могут переходить в колено или в область ягодиц, и даже в район поясницы. В самом начале болезни они могут возникать только время от времени, однако при прогрессировании становятся заметнее всё сильнее.
На последних стадиях ноющая боль в тазобедренном суставе может появиться и ночью. Отличительной особенность данного состояния следует считать распространённость болевого синдрома. Нельзя сказать, что он локализуется только в одном месте. Болеть может всё бедро, и ягодичная мышца, а также голень и поясница. Огромное значение играет использование различных методов диагностики, а также дифференциальная диагностика, позволяющая отличить одно заболевание от другого.
Второй важный признак – снижение подвижности. Значительно снижается возможность сгибать и разгибать бедро. Может появиться хромота либо одна нога становится короче другой. Появляется тугоподвижность и утренняя скованность. После длительного нахождения в одной позе симптомы проявляются особенно сильно. При длительном хождении появляется сильная утомляемость, а для восстановления требуется немало времени.
Если же заболевание очень серьёзное, то к вышеописанным симптомам добавляется повышенная температура тела, появление отёка, головные боли, слабость, покраснение в месте воспаления.
Диагностика
Ноющая боль в области тазобедренного сустава справа – это повод для обращения в ревматологу или травматологу.
Прежде, чем начинать лечение, надо установить причину патологии. Здесь могут помочь и жалобы пациента, и видимые изменения. Нужно провести тест на подвижность ноги, на присутствие щелчков и других посторонних звуков при движении.
Среди диагностических процедур при постоянной ноющей боли рекомендуется пройти рентгенографию позвоночника и ноги, томографию позвоночника и области таза, провериь проходимость сосудов. При нарушениях в мышцах требуется электромиография. Обязательными являются общий анализ мочи и крови.
Как избавиться
Лечение ноющей боли в тазобедренном суставе начинается с устранения причины, которая была выявлена при диагностике. Иногда требуются постельный режим и операция, но некоторые причины можно вылечить и консервативным путём.
Среди основных принципов терапии – уменьшение нагрузки, обеспечение покоя, использование препаратов из группы НПВС. При необходимости назначаются и другие лекарства – мочегонные, миорелаксанты, хондропротекторы, витамины и минералы.
Ноющая боль в левом тазобедренном суставе после снятия обострения требует реабилитации, которая включает в себя массаж, лечебную гимнастику, физиотерапию. По назначению врача можно использовать и народные методы терапии.
Кстати, вас также могут заинтересовать следующие БЕСПЛАТНЫЕ материалы:
- Бесплатные книги: «ТОП-7 вредных упражнений для утренней зарядки, которых вам следует избегать» | «6 правил эффективной и безопасной растяжки»
- Восстановление коленных и тазобедренных суставов при артрозе — бесплатная видеозапись вебинара, который проводил врач ЛФК и спортивной медицины — Александра Бонина
- Бесплатные уроки по лечению болей в пояснице от дипломированного врача ЛФК . Этот врач разработал уникальную систему восстановления всех отделов позвоночника и помог уже более 2000 клиентам с различными проблемами со спиной и шеей!
- Хотите узнать, как лечить защемление седалищного нерва? Тогда внимательно посмотрите видео по этой ссылке .
- 10 необходимых компонентов питания для здорового позвоночника — в этом отчете вы узнаете, каким должен быть ежедневный рацион, чтобы вы и ваш позвоночник всегда были в здоровом теле и духе. Очень полезная информация!
- У вас остеохондроз? Тогда рекомендуем изучить эффективные методы лечения поясничного , шейного и грудного остеохондроза без лекарств.
Боль в тазобедренном суставе
Описание симптомов
Боль в тазобедренном суставе: причины, диагностика
Тазобедренный сустав – самый основательный во всем организме человека. Он берет на себя сильнейшую и долговременную нагрузку. Кроме того, его задача заключается еще и в поддержании равновесия и обеспечении двигательной активности. Поэтому даже несильная боль в тазобедренном суставе должна вызвать тревогу. С этим симптомом следует обратиться к врачу. Потому что причиной его возникновения может быть целый ряд заболеваний, некоторые из них несут угрозу жизни. Не говоря уже о значительном осложнении жизнедеятельности, которые влекут болезненные ощущения в этом месте.
Основные причины боли в тазобедренном суставе
Условно причины, вызывающие боль в левом тазобедренном суставе или с другой стороны, можно разделить на две группы:
- механические повреждения;
- заболевания инфекционного и другого характера.
К первой относят травмы, которые влекут повреждение сустава и его частей. Самое распространенное из них – перелом шейки бедра. Этот участок в бедренной кости является самым узким, поэтому и травмы его самые распространенные. Особенно опасны они для людей почтенного возраста. Потому что у многих переломы происходят на фоне остеопороза.
Нетравматические причины боли в тазобедренном суставе ночью (и днем тоже) отмечаются гораздо реже. В большинстве случаев из-за ряда заболеваний снижается количество суставной жидкости, поражаются околосуставные структуры и хрящи.
Самые распространенные болезни тазобедренного сустава
Иногда боль в области тазобедренного сустава носит размытый характер. Скорее можно говорить о некоем дискомфорте, чем остром болезненном ощущении. В таком случае можно предполагать постепенное развитие серьезного недуга. Поэтому подобные симптомы нельзя оставлять без внимания. Чем раньше пациент обратится к врачу, тем выше вероятность приостановить болезнь, а то и полностью от нее избавиться.
Стоит назвать заболевания, для которых характерна боль в правом тазобедренном суставе (или в другом):
Артрит встречается у людей пожилого возраста, а ощущения при этом могут быть самые разные. Иногда может просто болеть нога. Однако при ходьбе или попытке встать из сидячего положения возникает резкая боль в тазобедренном суставе. Вызвана она дегенеративными процессами, которые протекают внутри.
Коксартроз известен еще как деформирующий артроз. Он способен развиваться совсем незаметно, а поражает людей средней возрастной категории. При этом боль сначала совсем незаметная. Однако на каждой стадии болезни она нарастает. Приступы случаются при движениях разного рода. Иногда наблюдается боль в тазобедренном суставе слева, но возможно и двустороннее поражение.
Бурсит – это воспаление жидкостного мешочка. Когда это происходит, то болезненные ощущения бывают в области ягодиц. В лежачем положении они усиливаются.
Тендинит или воспаление сухожилий грозит тем людям, которые постоянно выдерживают большие нагрузки на организм. При этом заболевании сильная боль в тазобедренном суставе проявляется как раз во время двигательной активности. Потом, в моменты покоя, больной может даже забывать о пережитом дискомфорте, однако необходимо обязательно принимать меры по лечению сустава.
Угрозы, которые несут инфекции и наследственные болезни
Не всегда болезненные ощущения вызваны типичными для тазобедренного сустава проблемами. Поражения его тканей могут носить инфекционную природу. В таком случае больного сражает острая боль в тазобедренном суставе, пострадавшее место краснеет и опухает, а сопровождается процесс повышением температуры и лихорадкой.
Однако если наблюдается ноющая боль в тазобедренном суставе, которая проявляется при ходьбе, то это не меньший повод для тревоги. Дело в том, что это может быть симптомом страшного недуга – туберкулезного артрита. В дальнейшем сустав перестает двигаться, а место поражения опухает.
Есть некоторые недуги, которые проявляются болью в тазобедренном суставе и передаются по наследству. Кроме того, дискомфорт и болезненные проявления наблюдаются и при опухолевом поражении.
Иногда в такой период, как беременность, боль в тазобедренном суставе способна надолго испортить настроение женщине. Она вызвана в большинстве случаев тем, что значительно возрастает нагрузка в связи с увеличением массы тела. Однако в любом случае о болезненных ощущениях должен узнать врач.
Стоит запомнить, что недостаточно просто снять боль в тазобедренном суставе. Гораздо важнее устранить ее первопричину. С этим способен справиться врач, который не только изучит характер болезненных ощущений, но и проведет тщательную диагностику, после чего назначит соответствующее лечение. В таком случае болезнь отступит, а боли оставят навсегда.
Причины ноющей, острой и сильной резкой боли в области левого и правого тазобедренного сустава
Боль в тазобедренном суставе (ТБС) является очень коварным симптомом и для врача, и для пациента. Это связано, во-первых, с большим количеством патологий тазобедренного сустава и периартикулярных тканей, сопровождающихся болевым синдромом, а во-вторых, с трудностью постановки диагноза.
Распространенность заболеваний
Почему тяжело диагностировать болезнь по данной жалобе? Да по той причине, что заболеваний, которые могут ее вызвать, огромное количество, не каждый больной может грамотно описать свои ощущения. Недаром у врачей есть присказка: «90% диагноза – это правильно собранный анамнез». Так давайте разберемся в различных видах боли в тазобедренном суставе и в заболеваниях, сопровождающихся ею.
Распространенность болевого синдрома данной локализации увеличивается с возрастом. Если среди молодых людей, до 18 лет, боль в области тазобедренного сустава обнаруживается у 8-10%, то для людей среднего возраста этот показатель составляет 20-30%. В возрасте 50-59 лет от этого страдает уже 40%, а среди более старших лиц – от 50 до 60%. Женщины чаще страдают болевым синдромом данной локализации, чем мужчины.
Заболеваний, которые включают жалобы на боль в области данного сустава, настолько много, что их можно поделить на несколько групп.
- Травматические:
- вывих бедра;
- перелом шейки бедренной кости;
- чрезвертельный перелом бедренной кости;
- перелом костей таза;
- ушиб в области сустава;
- оссифицирующий миозит травматического генеза;
- юношеский эпифизеолиз головки бедренной кости;
- щелкающий тазобедренный сустав.
- Остеохондропатии:
- болезнь Легга-Кальве-Пертеса;
- расслаивающийся остеохондрит.
- Дегенеративные:
- коксартроз (деформирующий остеоартроз тазобедренного сустава)
- Системные заболевания соединительной ткани:
- ревматоидный артрит;
- болезнь Бехтерева;
- синдром Рейтера.
- Аномалии развития:
- эпифизарная варусная деформация подростков.
- Воспалительные:
- переходящий синовит;
- туберкулезный коксит;
- бурсит.
- Иррадиирующие:
- боль при патологии крестцово-подвздошного сочленения;
- энтезопатия;
- парестетическая мералгия;
- корешковая боль при поражении L1/L2;
- симфизит;
- острый кальциноз ягодичных мышц.
Сравнительная характеристика различных видов болевого синдрома
Источники:
Причины появления и лечение ноющей боли в тазобедренном суставе
http://ztema.ru/symptoms/bol-v-tazobedrennom-sustave
http://spinazdorov.ru/sustavi-kosti/koksartroz/prichiny-boli-v-tazobedrennom-sustave.html
ostamed.ru
Болит сустав в бедре: причины, лечение, что делать
Несмотря на пол и возраст человека, боли в бедренном суставе могут появиться у детей и взрослых. Болеть правый или левый тазобедренный сустав может изредка, но ощущения при этом резкие и сильные, а иногда каждое движение сопровождается дискомфортом в обеих ногах. Неприятные ощущения могут сосредоточиться в паху и верхней части бедра. Болит как одна нога, так и две сразу, однако причины таких признаков бывают разные.

Причины из-за которых болят суставы в бедре
Тазобедренный сустав — это самое сильное соединение, оно выдерживает множество повторяющихся движений и отличается прочностью. Если ноющая боль в области бедра — не результат травмы, и является долгой проблемой, ответ нужно искать в организме. Выяснение причины, вызвавшей дискомфорт, — это первый этап в лечении патологии. Места локализации неприятных ощущений бывают разными, может возникнуть боль в верхней части бедра, с внешней стороны, сбоку, в паховой области или на внутренней стороне бедра.
Вернуться к оглавлениюТравмирование
Любая травма может закончиться переломом. Часто бедренная кость не ломается, а появляется повреждение, которое не нарушая целостности мягких тканей, увеличивает их длину, активизируя боли в левом бедре или на внутренней поверхности правого. Такие травмы относятся к надрыву, который происходит при резком неестественном движении. Чаще всего встречаются следующие виды травмирования в правом или левом бедре:
 Боль при ушибе копчика может отражаться в бедренной части нижней конечности.
Боль при ушибе копчика может отражаться в бедренной части нижней конечности.- ушиб тазобедренного сустава;
- закрытая травма верхней части бедра;
- повреждение копчика;
- смещение костей тазобедренного сустава;
- растяжение или надрыв мягких тканей по бокам;
- травма бедренной шейки.
Последствие растяжения — это тупая боль в бедре при ходьбе. Воспаленные мягкие ткани, которые защищают сустав, не выполняют полностью свою работу. От нагрузки неприятные ощущения усиливаются: болит нога, боль пульсирует, тянет и отдает в ягодицу. При переломе болевые ощущения гораздо сильней, терпеть их невозможно.
Вернуться к оглавлениюВ суставе встречается врожденный вывих, который обнаруживается у новорожденного еще на этапе осмотра. Для определения окончательного диагноза нужно сделать рентгенографию.
Заболевания
Воспаления
Отклонения от нормы в бедренной кости становятся причиной дискомфорта, иногда вызывая боль в шейке бедра. Поскольку заболевания одной части скелета всегда провоцируют ухудшение состояния другой, они соединены в группу таких патологий:
 Причиной болевого синдрома может быть воспаление в суставе.
Причиной болевого синдрома может быть воспаление в суставе.- Коксартроз. Недуг провоцирует дегенеративные изменения костной и хрящевой ткани в области сустава. При движении кости трутся друг об друга, появляется колюще — дергающая боль. Болит левое бедро либо правое, стреляет в районе ягодицы или колена.
- Идиопатичесикй некроз. Нарушение кровоснабжения головки разрушает костные, хрящевые конструкции. Ткань заменяется соединительной, затем костной. Сустав бедра теряет подвижность, появляется острая боль. Верхняя часть бедра, паховая зона, область до колена — места, куда она иррадирует.
- Дисплазия тазобедренного сустава. Диагностируется в раннем возрасте, асимметричная ягодичная складка — характерный признак. Без лечения суставные кости деформируются, из-за боли в верхней части бедра трудно ходить. Болит тазобедренный сустав при ходьбе.
- Артрит. Воспалительный процесс на фоне сбоя иммунитета приводит к скоплению жидкости в суставной полости. Кости разрушаются и деформируются, постоянно болят суставы, правое или левое бедро. Может болеть область на передней поверхности бедра, ноет задняя и боковая стороны.
- Трохантерит. У женщин патология встречается чаще. Из-за воспаления сухожилий болит наружная поверхность бедра. Болезнь поражает только одно бедро с наружной стороны либо же воспаление затрагивает оба сухожилия.
- Синдром грушевидной мышцы. Совокупность симптомов, куда входит и боль в бедре, вызывают болезненные изменения в поясничном отделе. Признаки проявляются на одной стороне, сосредотачиваясь в ягодице, пояснице и крестце.
Инфекции, провоцирующие боль в области сустава
Болезнетворные бактерии активизируются в мягких тканях бедер, попадая через открытые раны после повреждения или распространяясь с кровью из других органов. Это приводит к активации иммунной системы и развитию воспалительного процесса в костных клетках бедра и таза, которому сопутствует острый болевой синдром. Выделяют следующие инфекционные патологии:
 При ревматизме наиболее всего страдает сердце и опорно-двигательная система.
При ревматизме наиболее всего страдает сердце и опорно-двигательная система.- Абсцесс. Сильная, острая боль держится во время назревания гнойного очага в мягких тканях. Стихание воспаления снижает остроту болевого синдрома, но если происходит его прорыв, болевые ощущения возобновляются с новой силой.
- Ревматизм. Развивается практически сразу после перенесения стрептококковой инфекции, что сказывается сразу на нескольких подвижных соединениях. Болит и ломит тазобедренный сустав при ходьбе.
- Флегмона. Гнойный процесс охватывает гиподерму (подкожно-жировую клетчатку). Боль охватывает все бедро: слева, справа, спереди и сзади. Снаружи наблюдается отечность и покраснения.
- Некротический фасцит. При заболевании поражаются фасции в бедренной мышце, коже и гиподерме. Происходит закупорка кровеносных сосудов, что ведет к отмиранию тканей. Резкая боль в бедре по мере омертвения клеток усугубляется.
- Остеомиелит. Из-за нагноения в углублении кости повышается давление, появляется тянущая, давящая боль. Любое прикасание к пораженной кости, а тем более постукивание, усиливает болевые ощущения.
Опухоли и другие образования
Появление болевых ощущений в бедрах может быть следствием формирования опухоли: доброкачественной или злокачественной. Начало развития новообразований ярко выраженной симптоматикой не отличается, поэтому заметить патологию сложно. Боль появляется на более поздних стадиях, когда размеры опухоли увеличиваются, и она давит на окружающие поверхности.
Болевой синдром вызывают следующие ситуации:
 При защемление седалищного нерва может появляться онемение конечности.
При защемление седалищного нерва может появляться онемение конечности.- Передавливание мягких тканей. Увеличенное в размерах новообразование значительно давит на соседние ткани. Появляются ноющие боли в мышцах бедра и распирающие в области опухоли.
- Защемление нерва. Независимо от размера, образование может давить на нервные окончания. Боль возникает внутри пораженной области, отдает в место, которое иннервируется нервом.
- Стеснение кровеносных сосудов. Как результат, в венах и артериях нарушается циркуляция крови, что вызывает сильные боли.
Выделяют следующие разновидности новообразований:
- Доброкачественные:
- липома;
- фиброма;
- гемангиома;
- невринома;
- хондрома;
- остеома;
- ангиофиброма.
- Злокачественные:
- фибросаркома;
- гемангиосаркома;
- остеосаркома;
- хондросаркома.
Диагностические мероприятия
 С помощью рентгена врач сможет поставить точный диагноз и назначить лечение.
С помощью рентгена врач сможет поставить точный диагноз и назначить лечение.Присутствие травматического анамнеза не вызовет затруднения в постановке правильного диагноза. Гораздо сложней, когда причины боли в бедре неизвестны. В такой ситуации нужно делать комплексное обследование, которое состоит из таких методов:
- Инструментальные:
- рентгенография;
- МРТ.
- Лабораторные.
Кроме этого, понадобится осмотр таких специалистов, как:
- невролог;
- ортопед;
- травматолог;
- ревматолог;
- хирург;
- онколог.
Что делать?
Лечение народными средствами может использоваться как дополнительный метод, но не основной.
Как лечить, врач решает отдельно в каждом индивидуальном случае. Выбор терапевтических процедур зависит от поставленного диагноза и сложности повреждения суставных соединений, костей. После определения причины боли, все лечение направлено именно на ее устранение. Если нет сильно выраженных болевых ощущений, провести терапевтические процедуры можно в домашних условиях. В сложной ситуации показана госпитализация.
Вернуться к оглавлениюНемедикаментозное лечение
 Массажные процедуры хорошо расслабляют мышцы и улучшают кровообращение.
Массажные процедуры хорошо расслабляют мышцы и улучшают кровообращение.Выполнение несложных рекомендаций поможет уменьшить болевой синдром:
- Ограничение физической активности. Если появились неприятные ощущения во время нагрузки или при ходьбе, понадобится несколько минут отдыха. При возобновлении болей, необходимо обратиться к врачу.
- Отдых в положении лежа. Принятие горизонтального положения помогает в случае сдавливания спинномозговых каналов.
- Массаж бедра. Массированием хорошо снимается мышечная боль, но при поражении нервных волокон или кровеносных сосудов оно малоэффективно.
- Прикладывание холода. Этот способ уменьшения отека и болевых ощущений можно применять в случаях, когда болят мышцы (при травмах, растяжениях). Холод помогает снизить чувствительность, предупредить воспаление и образование кровоподтека.
Использование медикаментов
Любая причина, вызывающая болевой синдром, сопровождается воспалительным процессом. Чтобы снизить активность воспаления, а значить уменьшить боль, применяются следующие медикаментозные препараты:
- Противовоспалительные препараты (НПВС):
- «Нимесил»;
- «Диклофенак»;
- «Индометацин».
- Болеутоляющие (ненаркотические):
- «Парацетамол».
- Наркотические средства:
- «Трамадол»;
- «Морфин»;
- «Кодеин».
Сколько времени уйдет на курс лечения будет зависеть от заболевания, которое спровоцировало болевой синдром. После снятия боли и устранения основной патологии могут назначить физиотерапевтические процедуры, массаж, мануальную терапию. Оперативное вмешательство — это крайняя мера, к которой прибегают только в том случае, когда консервативная терапия не оказывает нужного результата.
osteokeen.ru
Жизнь после эндопротезирования обоих тазобедренных суставов: Реабилитация после эндопротезирования тазобедренного сустава
Реабилитация после эндопротезирования тазобедренного сустава
- Главная /
- Статьи /
- Восстановление после протезирования тазобедренного сустава
Реабилитация после замены тазобедренного сустава делится на три послеоперационных периода: ранний, поздний и отдаленный. На первом этапе пациент делает простую гимнастику, учится передвигаться с костылями и принимать правильные положения. На втором этапе восстановления пациент занимается дома самостоятельно и посещает занятия.
Реабилитация после замены тазобедренного сустава делится на три послеоперационных периода: ранний, поздний и отдаленный:
- Ранний период – стационар, первые две недели.
 В стационаре пациент делает простую гимнастику, учится передвигаться с костылями, принимать правильные положения.
В стационаре пациент делает простую гимнастику, учится передвигаться с костылями, принимать правильные положения. - Поздний – до двух месяцев после операции. Пациент занимается реабилитацией самостоятельно дома и посещает занятия. В этот период усилия направлены на восстановление мышц и обретение навыков решения бытовых задач.
- Отдаленный – до полугода после операции. Продолжается работа с реабилитологом, физиотерапевтом. Пациент занимается ЛФК, восстанавливает работоспособность ноги, учится ходить без опоры.
Рассмотрим процесс реабилитации подробнее.
Как разрабатывается курс восстановления?
Первичную программу реабилитации обычно разрабатывает тот врач, который наблюдает пациента в послеоперационном периоде. После выписки она корректируется. Любые занятия, упражнения должны проходить только по той программе, которую назначил врач. Перед этим пациента обязательно осматривают, изучают рентгенограмму и результаты МРТ.
Не бывает стандартного реабилитационного курса для всех. Всегда программа составляется строго индивидуально, под каждого пациента.
В медицинских центрах для реабилитации используются медикаментозные и немедикаментозные методы восстановления. Чтобы предотвратить осложнения после операции, назначают противовоспалительные средства, антибиотики, обезболивающие.
Основная часть курса реабилитации – это ЛФК и терапия. Реабилитолог проводит тренировки, которые начинаются с простых упражнений с постепенным наращением нагрузки. Пациент от простых движений переходит к тренажерам и другому спортивному инвентарю.
Терапия включает много методик, самые эффективные из которых – физиотерапия, массаж, иглоукалывание, рефлексотерапия. Все это направлено на снятие мышечного напряжения, ускорение восстановительных процессов, избавление от боли, нормализацию сна и предотвращение осложнений.
Тазобедренный сустав – один из самых крупных опорных. При его замене удаляются связки, рассекаются и заново сшиваются мышцы, которые и буду удерживать эндопротез. Чтобы мышцы справлялись со своей функцией, их нужно тренировать и усиливать. Иначе протез может сместиться, что приведет к плохим последствиям.
При его замене удаляются связки, рассекаются и заново сшиваются мышцы, которые и буду удерживать эндопротез. Чтобы мышцы справлялись со своей функцией, их нужно тренировать и усиливать. Иначе протез может сместиться, что приведет к плохим последствиям.
Общие рекомендации на период реабилитации
- В стационаре человек должен получить навыки безопасного передвижения и принятия положений тела, которые не вредят протезу. Так, нельзя класть ногу на ногу, поджимать ноги к туловищу во время сна, опираться на больную ногу, сводить колени во время сидения, совершать вращательные и сгибательные движения в области эндопротеза.
- Нельзя сгибать бедро в оперированном суставе больше чем на 90°. Это представляет опасность вывиха.
- В одной позе нельзя сидеть дольше 20-ти минут. Тазобедренные суставы во время сидения должны быть выше колен или на уровне. Не рекомендуется сидеть на очень мягких креслах. Стул должен быть твердый, прочный, со спинкой и подлокотниками, опираясь на которые, надо вставать.

- Ложиться в кровать нужно следующим образом: сесть на кровать, потом приподнять ноги и повернуть их вместе с торсом к середине кровати.
- Спать лучше на спине, а прооперированную ногу отводить на 20°, это расслабит мышцы.
- Чтобы предотвратить нежелательные движения и повороты во время сна, между бедрами следует класть подушку или валик.
- Во время занятий ЛФК нельзя принимать анальгетики. Пациент должен заранее настроиться на боль, через которую нужно будет совершать все упражнения. В противном случае можно просто не почувствовать, когда что-то пойдет не так.
- В первые 1,5-2 месяца не рекомендуется водить машину.
- Нельзя поднимать и переносить тяжести.
- В первые недели после операции важно не допускать падения. Следует передвигаться очень осторожно, желательно, чтобы кто-то находился в эти моменты рядом и страховал.
Рекомендации, которые касаются ходьбы:
- ходить медленно, по ровным и нескользким поверхностям;
- делать одинаковые по длине шаги, время опоры на трость или ходунки – одинаковое для каждой ноги;
- порядок подъема по лестнице: перед первой ступенькой ноги стоят вместе, далее – здоровая нога, оперированная нога, опора.

- спуск по лестнице: опора, оперированная нога, здоровая нога.
Жизнь после эндопротезирования тазобедренного сустава
Рассмотрим подробнее три основных периода реабилитации после протезирования сустава, а также методы восстановления.
Важно! Раннее начало восстановительных процедур – залог высокого качества жизни, защита от осложнений и травм.
Предоперационный этап
Еще до операции пациент готовится к реабилитации после нее: учится ходить с костылями и применять предметы для опоры, тренирует дыхательную и сердечно-сосудистую систему. Очень важно укрепить мышцы здоровой ноги, потому что после замены сустава на нее ляжет высокая нагрузка.
Ранний послеоперационный период
Главная цель в этом периоде – предотвратить осложнения, улучшить подвижность протеза. В первые три дня можно только лежать и только на спине. Оперированную конечность фиксируют в положении немного отведя в сторону с помощью валика. Стопа должна быть перпендикулярна голени, пальцы должны «смотреть» вверх. Три-четыре раза в день положение коленного сустава на 10-20 минут меняют при помощи валика. На бок можно поворачиваться только на здоровую сторону, это разрешается делать с четвертого дня. С пятого-восьмого дня можно лежать на животе.
Стопа должна быть перпендикулярна голени, пальцы должны «смотреть» вверх. Три-четыре раза в день положение коленного сустава на 10-20 минут меняют при помощи валика. На бок можно поворачиваться только на здоровую сторону, это разрешается делать с четвертого дня. С пятого-восьмого дня можно лежать на животе.
Чтобы не спровоцировать сосудистые патологии, в первые семь дней после операции обе ноги обматывают эластичными бинтами, а потом еще семь дней повязку накладывают только на дневное время.
В первые недели пациент постепенно включается в двигательный режим, ему назначаются щадящие программы ЛФК. В этот период также нужно принимать антибиотики, а для улучшения качества жизни – обезболивающие и при необходимости седативные препараты.
Поздний период
Основной упор на этом этапе делается на повышение силы мышц ног, обучение подъему и спуску по лестнице с последующей отработкой техники, укрепление походки. В первые 1,5-2 месяца нужно передвигаться с костылями, чтобы организм «принял» эндопротез.
Отдаленный период
Через три месяца после операции начинаются реабилитационные мероприятия, направленные на то, чтобы максимально укрепить мышцы оперированной ноги и адаптировать пациента к обычной жизни и ежедневным делам.
Срок полного восстановления индивидуален. Он зависит от первоначальной патологии, из-за которой потребовалось менять сустав, возраста, общего состояния и др. В среднем на это уходит год.
Методы реабилитации, применяемые в процессе восстановления
- Лекарственная терапия – антибиотики для профилактики инфекции в раннем периоде, обезболивающие, противовоспалительные. После этого – витаминные комплексы, препараты кальция, иммуностимулирующие лекарства.
- Физиотерапия – методики для улучшения циркуляции крови, стимуляции обменных процессов, снижения боли и повышения тонуса мышц.
- Гидрокинезитерапия – водные упражнения для того, чтобы разработать сустав, ускорить восстановление и снизить риск осложнений.

- Криотерапия – холодолечение. Специальные формы, наполненные гидрогелем, охлаждают и на 15 минут накладывают на месторасположение эндопротеза. Это облегчает боль, снимает отечность.
- Магнитотерапия – аппаратная методика для стимуляции микроциркуляции в тканях и ускорения заживления.
- Электростимуляция – на ткани воздействуют переменным слабым током, благодаря чему мышцы сохраняют тонус даже при ограниченности двигательной активности. Улучшается лимфо- и кровоток.
- Лазерная терапия для противовоспалительного эффекта, снятия боли и отечности.
- Применение ортезов, если сустав нужно дополнительно стабилизировать. Ортез (бандаж) подбирает врач ортопед-травматолог. Это приспособление фиксирует сустав, разгружает его и корректирует функцию ноги. Нагрузка перераспределяется на здоровые участки, сроки лечения сокращаются.
- Кинезитерапия – комплекс упражнений, который подбирается с учетом анамнеза, состояния пациента и ряда других факторов.
 Нагрузка постепенно увеличивается, используются ходунки, костыли, тренажеры. Эта методика позволяет вернуть двигательную функцию.
Нагрузка постепенно увеличивается, используются ходунки, костыли, тренажеры. Эта методика позволяет вернуть двигательную функцию. - ЛФК, которой лучше заниматься под наблюдением тренера. Но в отдаленном периоде отработанные упражнения можно делать дома.
- Массаж – показан при отсутствии острой боли. Проводится для того, чтобы усилить кровоток и насытить ткани кислородом для лучшей регенерации.
Читайте также
Оперативное лечение грыж передней брюшной стенкиГрыжа – это отверстие или «слабое» место в мышцах передней брюшной стенки – так называемые «грыжевые ворота», – через которое под кожу выходят органы или жировая тк…
Мы используем cookie. Это позволяет нам анализировать взаимодействие посетителей с сайтом и делать его лучше. Продолжая пользоваться сайтом, вы соглашаетесь с использованием файлов cookie.
Принять
Восстановление после эндопротезирования тазобедренного сустава
Процедура эндопротезирования занимает несколько часов, однако после неё следует период восстановления. Чтобы вернуть объем движений в мышцах, окружающих сустав, с первых дней после операции нужна комплексная реабилитация.
Чтобы вернуть объем движений в мышцах, окружающих сустав, с первых дней после операции нужна комплексная реабилитация.
При поступлении в реабилитационный центр команда специалистов должна оценить состояние пациента по шкале FIM (Functional Independence Measure). Она позволяет определить самостоятельность пациента, его двигательную активность, состояние когнитивных функций, уровень социальной адаптации. Также оценка состояния пациента проводится перед выпиской, чтобы точно определить, каких результатов удалось достичь во время реабилитации.
Реабилитация проходит при участии специалистов: лечащего врача, физического терапевта, эрготерапевта, психолога. Дополнительно к занятиям со специалистами пациенту могут назначить массаж, акватерапию и занятия на тренажёрах, таких как мотомед и артромот. Комплекс восстанавливающих процедур позволяет предотвратить осложнения после эндопротезирования тазобедренного сустава (в том числе тромбозы и тромбоэмболию), улучшить самочувствие пациента и подготовить человека к повседневной жизни после операции. Помощники по уходу в медицинском центре обеспечат должный комфорт и уход.
Помощники по уходу в медицинском центре обеспечат должный комфорт и уход.
Программа реабилитации разрабатывается индивидуально и зависит от:
- возраста пациента,
- общего состояния здоровья,
- тонуса мышц,
- сложности проведённой операции,
- реакции организма на хирургическое вмешательство,
- наличия инфекционных заболеваний в суставах.
Наиболее важную функцию в реабилитации пациентов с эндопротезами выполняет физическая терапия. Физический терапевт подберёт упражнения, позволяющие аккуратно «нагружать» травмированную ногу, технику ходьбы, а также технические средства для опоры при ходьбе (например, канадские трости, ходунки, костыли). Со временем от них можно будет отказаться, если нога будет готова к нагрузке. Физический терапевт покажет, как после операции подниматься и спускаться по лестницам, и проследит за тем, чтобы сформировался правильный рисунок ходьбы. Также физический терапевт расскажет, каких положений тела следует избегать в первое время после операции. Например, после эндопротезирования нельзя сгибать тазобедренный сустав больше чем на 90 градусов, скрещивать ноги, выворачивать ступни внутрь или наружу.
Например, после эндопротезирования нельзя сгибать тазобедренный сустав больше чем на 90 градусов, скрещивать ноги, выворачивать ступни внутрь или наружу.
Важно, чтобы специалисты реабилитационного центра соблюдали рекомендации хирурга, проводившего операцию по установке эндопротеза. Как правило, пациентам в течение 2-3 месяцев после операции следует:
- избегать возможных ударов, резких махов и движений,
- при ходьбе ограничить нагрузку на оперированную ногу,
- отказаться от посещения сауны или бани, вождения автомобиля, от обуви на каблуке, поднятия тяжестей.
Особенно опасны падения, так как они могут привести к повреждению сустава или вывиху головки протеза. В таком случае операцию придется провести повторно.
Реабилитация после эндопротезирования суставов
Методическое пособие для пациентов, перенесших эндопротезирование тазобедренного и коленного суставов.
Первые шаги
Цель этого периода реабилитации после эндопротезирования тазобедренного и коленного суставов — научиться вставать с кровати, стоять, сидеть и ходить так, чтобы Вы смогли проделывать это безопасно сами. Надеемся, что наши простые советы помогут Вам в этом.
Надеемся, что наши простые советы помогут Вам в этом.
Уже в первый день после операции, при условии отсутствия каких-либо осложнений, Вы можете садиться в постели, опираясь на руки. На вторые сутки Вам необходимо начинать садиться в постели, опуская ноги с кровати. Это следует делать в сторону неоперированной ноги, поэтапно отводя здоровую ногу и подтягивая к ней оперированную. При этом необходимо сохранять умеренно разведенное положение ног. Для передвижения оперированной ноги можно применять приспособления по типу петли полотенца, ремня или любой плотной ткани, а также костыля и т.п. Вынося прооперированную ногу в сторону, сохраняйте тело прямым и следите, чтобы не было наружного поворота стопы. Сядьте на край постели, держа оперированную ногу прямо и впереди. Медленно поставьте обе ноги на пол. Сразу необходимо запомнить, что перед тем, как садиться или вставать, Вы должны забинтовать ноги эластическими бинтами, или надеть специальные эластические чулки для профилактики тромбоза вен нижних конечностей!
Вставать разрешают на второй день после операции.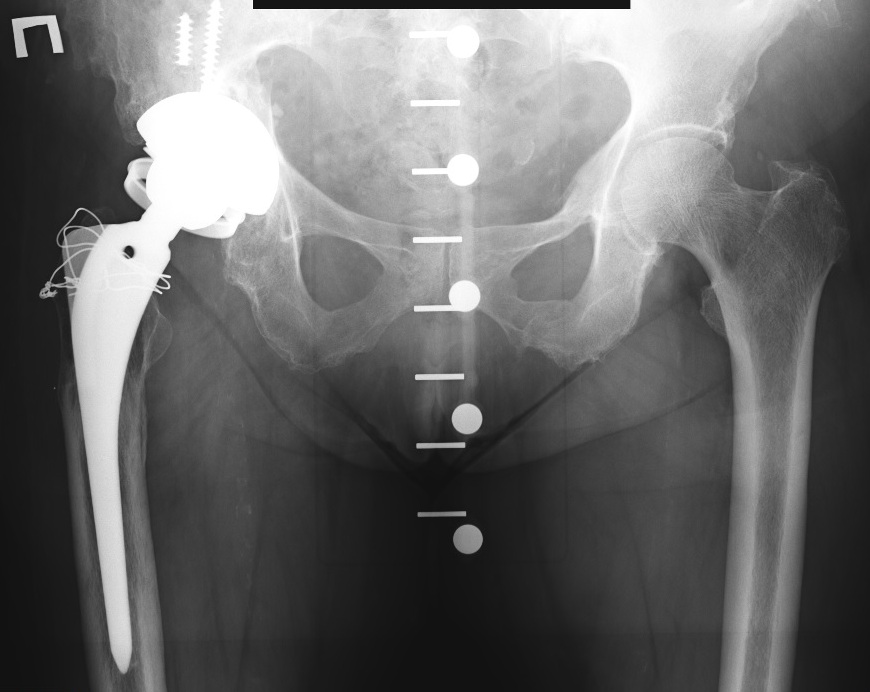 В это время Вы еще чувствуете слабость, поэтому в первые дни кто-то обязательно должен помогать Вам, поддерживая Вас. Вы можете ощущать легкое головокружение, однако постарайтесь опираться на свои силы настолько, насколько это возможно. Помните, чем быстрее Вы встанете, тем быстрее начнете сами ходить. Медперсонал может лишь помочь Вам, но не более. Прогресс полностью зависит от Вас.
В это время Вы еще чувствуете слабость, поэтому в первые дни кто-то обязательно должен помогать Вам, поддерживая Вас. Вы можете ощущать легкое головокружение, однако постарайтесь опираться на свои силы настолько, насколько это возможно. Помните, чем быстрее Вы встанете, тем быстрее начнете сами ходить. Медперсонал может лишь помочь Вам, но не более. Прогресс полностью зависит от Вас.
Итак, вставать с постели следует в сторону неоперированной ноги. Сядьте на край постели, держа оперированную ногу прямо и впереди. Перед тем, как встать, проверьте, не скользкий ли пол и нет ли на нем ковриков! Поставьте обе ноги на пол. Опираясь на костыли и на не оперированную ногу, постарайтесь встать. (Ухаживающие родственники или медперсонал в первые дни должны помогать Вам). Первый раз вставать можно только в присутствии инструктора по лечебной физкультуре или врача. Опираясь на здоровую ногу, выдвиньте два костыля вперед. Затем на уровень костылей перенесите оперированную ногу, слегка сгибая во всех суставах.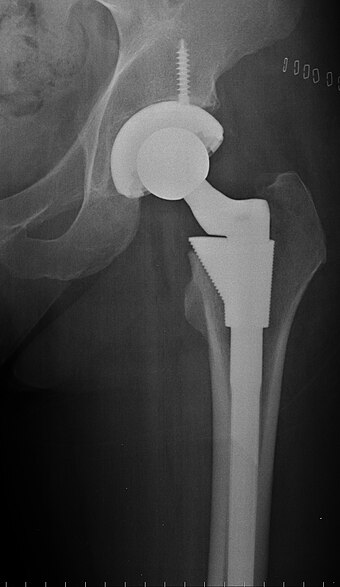 Опираясь на костыли и перенеся на них вес тела, продвиньте вперед здоровую ногу. Повторите все движения в том же порядке.
Опираясь на костыли и перенеся на них вес тела, продвиньте вперед здоровую ногу. Повторите все движения в том же порядке.
При ходьбе в первые дни можно лишь касаться оперированной ногой пола. Затем несколько увеличьте нагрузку на ногу, пытаясь наступать на нее с силой, равной весу вашей ноги или 20 % веса вашего тела. Ходить можно так долго, как позволяет Ваше самочувствие, состояние ноги, не уменьшая время лечебной гимнастики. Если Вы занимаетесь гимнастикой недостаточно, неправильно, злоупотребляете ходьбой, отек ног к концу дня будет увеличиваться. В этом случае обратитесь за разъяснением к врачу. Поддерживать отек ног могут сопутствующие заболевания.
Основная цель лечебной физкультуры — улучшение циркуляции крови в оперированной ноге. Это очень важно, чтобы предупредить застой крови, уменьшить отеки, ускорить заживление послеоперационной раны. Важная задача лечебной физкультуры — восстановление силы мышц оперированной конечности и восстановление нормального объема движений в суставах. Помните, что в оперированном суставе сила трения минимальна. Он представляет собой шарнирное соединение с идеальным скольжением, поэтому все проблемы с ограничением объема движения в суставе решаются не с помощью его пассивной разработки по типу раскачивания, а за счет активной тренировки окружающих сустав мышц.
Помните, что в оперированном суставе сила трения минимальна. Он представляет собой шарнирное соединение с идеальным скольжением, поэтому все проблемы с ограничением объема движения в суставе решаются не с помощью его пассивной разработки по типу раскачивания, а за счет активной тренировки окружающих сустав мышц.
В первые недели после операции лечебная физкультура проводится лежа в постели. Все упражнения надо выполнять плавно, медленно, избегая резких движений и чрезмерных напряжений мышц. Во время занятий лечебной физкультурой важное значение имеет и правильное дыхание — вдох обычно совпадаете с напряжением мышц, выдох с их расслаблением.
Первое упражнение — для икроножных мышц
Отклоняйте с легким напряжением Ваши стопы на себя и от себя. Упражнение надо выполнять обеими ногами по несколько минут до 5-6 раз в течение часа. Можно начинать это упражнение сразу после пробуждения после наркоза. Через сутки после операции добавляются следующие.
Второе упражнение — для мышц бедра
Прижимайте обратную сторону коленного сустава к кровати и удерживайте это напряжение 5-6 секунд, затем медленно расслабляетесь.
Третье упражнение
Скользя ступней по поверхности кровати, поднимайте бедро к себе, сгибая ногу в тазобедренном и коленном суставах. Затем медленно скользите ногой к исходному положению. В начале выполнения этого упражнения можно помогать себе с помощью полотенца или эластичного жгута. Помните, что угол сгибания в тазобедренном и коленном суставах не должен превышать 90 градусов!
Четвертое упражнение
Положив под колено небольшую подушечку (не выше 10-12 сантиметров), старайтесь медленно напрягать мышцы бедра и выпрямлять ногу в коленном суставе. Удерживайте выпрямленную ногу 5-6 секунд, а затем также медленно опускайте ее в исходное положение.
Все перечисленные упражнения необходимо делать в течение всего дня по несколько минут 5-6 раз за час.
После того, как Вы научились уверенно стоять и ходить без посторонней помощи, лечебную физкультуру необходимо расширить следующими упражнениями, выполняемыми в положении стоя.
Подъем коленей
Стоя на двух ногах, медленно согните прооперированную ногу в тазобедренном и коленном суставах на угол, не превышающий 90 градусов, ступня должна подняться над полом на высоту 20-30 см.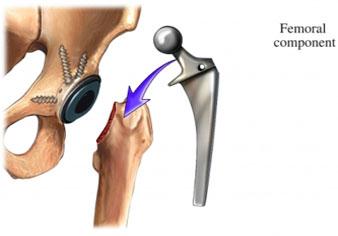 Старайтесь несколько секунд удерживать поднятую ногу, затем также медленно опустите ступню на пол.
Старайтесь несколько секунд удерживать поднятую ногу, затем также медленно опустите ступню на пол.
Отведение ноги в сторону
Стоя на здоровой ноге и надежно удерживаясь за спинку кровати, медленно отведите оперированную ногу в сторону. Убедитесь в том, что бедро, колено и ступня «смотрят» вперед. Сохраняя ту же позу, медленно верните ногу в исходное положение. Отведение ноги назад. Опираясь на здоровую ногу, медленно двигайте оперированную ногу назад, положив одну руку сзади на поясницу и следя за тем, чтобы поясница не прогибалась. Медленно вернитесь в исходное положение.
Перечисленные выше упражнения мы рекомендуем делать до 10 раз в день по несколько минут. Они помогут Вам значительно ускорить период реабилитации после эндопротезирования суставов, и быстрее начать ходить без посторонней помощи.
Подъем и спуск по лестнице
Итак, Вы довольно уверенно ходите на костылях по палате и коридору. Но этого в повседневной жизни явно недостаточно. Почти у каждого больного возникает необходимость ходить по лестнице. Попробуем дать некоторые советы. Если у Вас заменён один сустав, то при движении вверх начинать подъем следует с неоперированной ноги. Опираясь на костыли, перенесите неоперированную ногу на вышестоящую ступеньку. Оттолкнитесь костылями, перенесите вес тела на неоперированную ногу. Затем движется оперированная нога — поднимите и приставьте ее на эту же ступень. Костыли двигаются последними или одновременно с оперированной ногой. При спуске по лестнице первыми следует двигать костыли, затем оперированную ногу, и, наконец, неоперированную. Следовательно, вначале поставьте костыли и оперированную ногу на нижележащую ступеньку. Опираясь на костыли, согните в суставах неоперированную ногу и, поддерживая равновесие, приставьте ее рядом с оперированной ногой.
Попробуем дать некоторые советы. Если у Вас заменён один сустав, то при движении вверх начинать подъем следует с неоперированной ноги. Опираясь на костыли, перенесите неоперированную ногу на вышестоящую ступеньку. Оттолкнитесь костылями, перенесите вес тела на неоперированную ногу. Затем движется оперированная нога — поднимите и приставьте ее на эту же ступень. Костыли двигаются последними или одновременно с оперированной ногой. При спуске по лестнице первыми следует двигать костыли, затем оперированную ногу, и, наконец, неоперированную. Следовательно, вначале поставьте костыли и оперированную ногу на нижележащую ступеньку. Опираясь на костыли, согните в суставах неоперированную ногу и, поддерживая равновесие, приставьте ее рядом с оперированной ногой.
Если у Вас заменены оба тазобедренных сустава, то при подъеме первой начинает двигаться более устойчивая нога, затем, как описывалось ранее, менее устойчивая и костыли. При спуске также первыми следует опускать костыли, затем слабую ногу, и, наконец, сильную.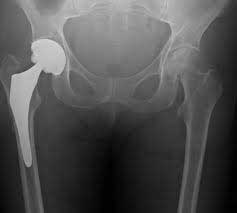
Если есть возможность, используйте вместо одного костыля перила. Итак, еще раз повторим общие правила движения по лестнице — здоровая нога всегда находится на вышерасположенной ступеньке, больная нога всегда снизу, на нижерасположенной ступеньке. Трость или костыли остаются для опоры на одной ступеньке с больной ногой.
В дальнейшем избегайте резких движений, прыжков на оперированной ноге. Рекомендуется ходьба, плавание, спокойная езда на велосипеде и спокойная ходьба на лыжах, игра в кегли, теннис.
Обычно при полном восстановлении функции конечности у пациентов возникает желание продолжить занятия любимым спортом.
Но, учитывая особенности биомеханики искусственного сустава, желательно избегать тех видов спортивной активности, которые связаны с подъемом или ношением тяжестей, резкими ударами по оперированной конечности. Поэтому мы не рекомендуем такие виды спорта, как верховая езда, бег, прыжки, тяжёлая атлетика и т.п.
Брошюра для пациентов с эндопротезированием тазобедренного сустава
Данная брошюра посвящена людям, которым предстоит операция по эндопротезированию тазобедренного сустава. Вам установлен диагноз, который указывает на поражение тазобедренного сустава. Вы длительное время проходили консервативное лечение, использовали все возможные препараты для обезболивания. Вы надеялись, что сможете вернуться к привычному образу жизни.
На самом деле чудес не бывает. Наступает момент, когда жизнь становится невыносимой и Вы не можете жить без боли, ходить без боли, движения в суставе ограничиваются. Вы уже не можете выполнять повседневные дела, чувствуете собственную ограниченность в обыденной жизни. Это, как правило, сопровождается сильными болями и ограничением подвижности в тазобедренном суставе. Основываясь на этих симптомах, а также на данных медицинского обследования, врачи рекомендуют Вам имплантацию искусственного сустава. Целью нашей брошюры является ознакомление Вас с возможностями, особенностями и преимуществами операции по тотальномуэндопротезированию тазобедренного сустава. Мы постараемся помочь Вам подготовиться к операции и избежать лишнего беспокойства во время пребывания в стационаре.
Конечно, эта информация не заменит консультации с Вашим врачом, хирургом-ортопедом, реабилитологом и другим медицинским персоналом. Если у Вас имеются какие-либо вопросы или неуверенность в чем-либо, следует обсудить это со специалистами. Помните! Результат лечения будет зависеть от четкого выполнения всех рекомендаций лечащего врача и Вашей настроенности на выздоровление.
Чтобы лучше разобраться в возможных операциях, попробуем представить себе анатомию тазобедренного сустава.
Итак, тазобедренный сустав – это шаровой шарнирный сустав. Он окружен мышцами и связками и позволяет выполнять движения бедра и всей нижней конечности во всех плоскостях. В здоровом суставе гладкий хрящ покрывает головку бедренной кости и вертлужную впадину тазового отдела сустава. С помощью окружающих мышц Вы не только можете удерживать свой вес при опоре на ногу, но и двигаться. При этом головка легко скользит внутри вертлужной впадины. В больном суставе пораженный хрящ истончен, имеет дефекты и больше не выполняет функццию своеобразной «прокладки». Измененные болезнью суставные поверхности трутся друг о друга при движениях, перестают скользить и приобретают поверхность как у наждачной бумаги. Измененная головка бедра с большим трудом вращается в вертлужной впадине, при этом возникает боль. Вскоре, стремясь избавиться от боли, человек начинает ограничивать движения в суставе. Это в свою очередь ведет к укорочению мышц, связок и еще большей контрактуре. Увеличивается давление, производимое мышцами на головку бедра, за длительное время происходит «сминание» ослабленной кости, изменение её формы, уплощение. В результате нога становится короче. Вокруг сустава образуются костные разрастания (так называемые оссификаты или остеофиты). Измененный сустав больше не может полноценно выполнять свою функцию.
Что такое тотальное эндопротезирование тазобедренного сустава
Радикально прервать всю эту цепь болезненных процессов может лишь операция по полной замене больного сустава или тотальное эндопротезирование тазобедренного сустава.
В принципе, тотальное эндопротезирование – это замена поврежденного сустава на искусственный эндопротез. Тотальное эндопротезирование – одно из главных достижений этого столетия. Много десятилетий тому назад сравнительно простая конструкция тазобедренного сустава вдохновила врачей и медицинских техников на создание искусственной копии. Со временем исследования и совершенствование техники операции и используемых материалов привели к огромным достижениям в области тотального эндопротезирования тазобедренного сустава. Конструкция эндопротезов идеально повторяет человеческую анатомию. Эндопротез состоит из двух основных частей: чашки и ножки. Шаровидная головка располагается на ножке и вставляется в чашку эндопротеза. Материалы, используемые для искусственного сустава – это специальные сплавы металлов, сверхпрочный полиэтилен и керамика, разработанные специально для эндопротезирования. Они обеспечивают отличную тканевую совместимость, абсолютно безболезненное движение, максимальную прочность и долговечность эндопротеза. Обычно поверхности эндопротеза, контактирующие друг с другом, включают керамическую или металлическую головку, установленную в полиэтиленовую чашку. Они могут быть также полностью металлическими или полностью керамическими.
Выделяют в основном три типа фиксации эндопротезов:
Эндопротез с бесцементной фиксацией, в котором и чашка, и ножка эндопротеза закрепляются в кости без использования костного цемента. Длительная фиксация достигается путем прорастания окружающей костной ткани в поверхность эндопротеза.
Эндопротез с цементной фиксацией, при которой и чашка, и ножка фиксируются при помощи специального костного цемента.
Гибридный (комбинированный) эндопротез, в котором чашка с бесцементной фиксацией, а ножка с цементной фиксацией (т.е. фиксируется в кости при помощи специального костного цемента.) Существует очень широкий диапазон моделей для всех типов эндопротезов, производящихся в необходимой гамме размеров. Выбор необходимого типа эндопротеза определяется физиологическими особенностями, медицинскими показаниями, а также возрастом, весом и степенью физической активности пациента. Правильность выбора в большой степени способствует успеху операции. Травматолог-ортопед проведет предоперационное планирование, при котором будет определен необходимый размер, модель эндопротеза и расположение его частей. Однако в ходе операции он должен иметь возможность установки эндопротеза другого размера, внося изменения в первоначальный план. (Это зависит от индивидуальных особенностей пациента, структуры и плотности костного вещества, конкретных условий и задач производимой операции.)
До операции
Решение в пользу операции в основном лежит на пациенте. Во многих случаях сильные боли и прием огромного количества анальгетиков (обезболивающих препаратов) делают жизнь человека настолько невыносимой, что операция становится жизненно необходимой. Точное время операции необходимо обсудить с учетом всех необходимых факторов и особенностей. Необходимо правильно подготовиться к имплантации эндопротеза. До операции Вы можете способствовать благоприятному течению послеоперационного периода , а именно:
- Отказаться от курения.
- Нормализовать собственный вес. Если у Вас выраженное ожирение, лечащий врач может отсрочить операцию, чтобы дать Вам время для уменьшения веса (индекс массы тела больше 35 является относительным противопоказанием для эндопротезирования из-за высокого риска послеоперационных осложнений).
- Необходима санация полости рта и других возможных очагов хронической инфекции. Такая предварительная подготовка уменьшит риск инфицирования раны, который сопровождает любое оперативное вмешательство.
- Если у Вас есть какие-либо хронические заболевания, обязательно пройдите все необходимые дообследования, чтобы было время корригировать их лечение.
- Во время операции по тотальному эндопротезированию тазобедренного сустава всегда имеется определенная потеря некоторого количества крови. Это может вызвать необходимость ее переливания. Для того, чтобы предотвратить иммунологический конфликт или инфицирование, целесообразно заготовить свою собственную кровь для переливания во время операции. Вам следует обсудить эту возможность со своим врачом, и он даст Вам необходимые рекомендации.
Цель операции – наилучшим образом установить эндопротез, получить свободу от боли и восстановить трудоспособность. Тем не менее, свобода от боли и движение без ограничений могут быть гарантированы не всегда. Во некоторых случаях разница в длине конечности может быть частично компенсирована путем подбора оптимального размера эндопротеза. Но иногда это может оказаться невозможным, если, к примеру, общее состояние больного очень тяжелое. Различие в длине конечности может быть скорректировано позднее, например, путем использования специальной ортопедической обуви или удлинением сегмента бедра.
В настоящее время качество искусственных суставов, техника операции достигли очень высокого уровня и позволили значительно снизить риск различных послеоперационных осложнений. Но, несмотря на это, всегда возможны те или иные осложнения, связанные с воспалением тканей вокруг сустава или с ранним расшатыванием элементов эндопротеза. Точное соблюдение рекомендаций врача позволит снизить риск развития осложнений.
День операции
Операция может проходить под общей, комбинированной или регионарной анестезией (обезболиванием). Регионарная анестезия нижней конечности влияет на общее состояние в меньшей степени и тем самым является предпочтительной. В добавление к анестезии Вам будет введено седативное (успокаивающее) средство. Во время операции Вы не будете испытывать никаких болевых ощущений.
За день до операции врач посетит Вас, чтобы обсудить анестезию и ход операции. Затем он подберет медикаменты, которые вы переносите лучше всего, и наиболее подходящий метод проведения операции. В течение операции пораженный сустав будет удален и заменен искусственным. Имплантация потребует проведения разреза на коже около 15 см в длину. Таким образом, хирург сможет подойти к тазобедренному суставу, убрать пораженную головку бедра и поврежденную вертлужную впадину и заменить их на искусственную чашку и ножку с шаровидной головкой. После установки чашки и ножки искусственный сустав проверяется на подвижность, а затем производится зашивание операционной раны. Дренаж, введенный в рану, предотвращает накопление просачивающейся крови. После операции накладывается давящая повязка (бандаж) и производится первая контрольная рентгенография.
Вся операция обычно занимает 1,0-1,5 часа.
Процедура имплантации искусственного сустава является обычной операцией. По этой причине следующая информация о возможных осложнениях не должна быть причиной для беспокойства, и ее следует рассматривать лишь как общую информацию для пациентов. Описанные ниже возможные осложнения относятся непосредственно к процедуре имплантации искусственного сустава. Общий риск, который существует при проведении любой операции, здесь не упоминается.
Гематомы (синяки)
Они могут проявляться после операции и, как правило, проходят через несколько дней. Ранее упоминаемые дренажи устанавливаются для предупреждения больших кровоизлияний, т.е. для эвакуации крови.
Тромбозы
К тромбозу (образованию кровяных сгустков) может привести повышенная свертываемость крови (кровяные сгустки могут воспрепятствовать току крови в венах конечностей), что может привести к легочной эмболии (когда кровяной сгусток достигает легких). Для уменьшения риска тромбоза назначаются специальные препараты, в виде таблеток или инъекций, до и после операции, а также эластичные чулки или тугое бинтование голени и стопы и лечебная физкультура.
Инфекция
Инфекция в области операционной раны – довольно редкое осложнение, и обычно успешно лечится с помощью антибиотиков. Тем не менее, глубокая инфекция может привести к потере эндопротеза и необходимости повторной операции. По этой причине особое внимание уделяется стерильности и защите от бактерий. В добавление к этому до и после операции назначаются антибиотики.
Дислокация (смещение), вывих
Они возникают довольно редко (в основном в раннем послеоперационном периоде, пока не зажили мягкие ткани) и обычно встречаются только в случаях чрезвычайной двигательной активности или падений. Как правило, в этом случае врач проводит вправление смещенного эндопротеза под анестезией. Врач должен точно информировать Вас об объеме движений, которые допустимы в различное время в ходе реабилитации.
Аллергия
В очень редких случаях возможно развитие тканевых реакций при контакте с искусственным суставом. Эта реакция может быть вызвана хромо – никелевой аллергией. При использовании современных сплавов, доступных сегодня, риск аллергии сведен до минимума.
После операции
Когда Вы проснетесь, необходимо выполнять несколько упражнений, которые снижают отек конечности и предотвращают образование тромбов в сосудах. Выполнять их нужно, лежа в постели.
1. Дыхательные упражнения. Поднять руки вверх, сделать глубокий вдох. Опустить руки через стороны вниз, сделать глубокий энергичный выдох. Это упражнение необходимо повторять 5-6 раз в день
2. Ножной насос. Когда вы лежите в постели (или, позднее, когда вы будете сидеть в кресле) медленно двигайте стопами вверх и вниз. Делайте это упражнение несколько раз каждые 5 или 10 минут.
Первые дни после операции самые ответственные. Ваш организм ослаблен операцией, Вы еще не полностью восстановились после наркоза, но уже в первые часы после пробуждения постарайтесь чаще вспоминать об оперированной ноге, следить за ее положением. Как правило, сразу после операции оперированная нога укладывается в отведенном положении. Между ног пациента помещается подушка, обеспечивающая их умеренное разведение. Первые сутки Вы будете лежать в постели. Если потребуются какие-либо медицинские манипуляции или обследования, Вас будут возить на каталке. В течение 6-8 недель после операции Вам придется носить компрессионный трикотаж (бинтовать ноги эластичными бинтами или надевать компрессионные чулки). Также Вам необходимо запомнить, что:
- Спать в первые дни после операции необходимо только на спине, желательно с подушкой или валиком между ног
- Поворачиваться можно только на оперированный бок, но не ранее чем через 7 дней после операции
- При повороте в постели необходимо подкладывать подушку между ног
Чтобы уменьшить риск вывиха эндопротеза, нельзя сгибать оперированную ногу в тазобедренном суставе больше 90 градусов, вращать ногу в оперированном суставе, поворачивая ее носком внутрь и наружу. Т. е., Вам ЗАПРЕЩЕНО:
- Сидеть на низких стульях, креслах или кроватях
- Садиться на корточки
- Наклоняться ниже уровня талии, поднимать с пола предметы
- Натягивать на себя одеяло в кровати с ног
- Надевать одежду (носки, чулки, обувь), наклоняясь к ногам
- Спать на здоровом боку без подушки между ног
- Сидеть со скрещенными ногами, забрасывать ногу на ногу
- Поворачиваться в сторону корпусом без одновременного поворота ног
Воспользуйтесь рекомендациями для облегчения повседневной жизни:
- Сидя в постели или посещая туалет после операции, нужно строго следить, чтобы в оперированном суставе не было чрезмерного сгибания. Когда вы садитесь на стул, он должен быть высоким. На обычный стул следует подкладывать подушку для увеличения его высоты. Следует избегать низких, мягких сидений (кресел).
- У некоторых пациентов с запущенным процессом определенные трудности сохраняются при одевании носков. Мы рекомендуем при этом применить простое устройство в виде палки с прищепкой на конце, либо специальный зажим, продающийся в протезно-ортопедических предприятиях.
- Обувь надевайте при помощи рожка с длинной ручкой, старайтесь приобретать обувь без шнурков
- Кладите одеяло рядом с собой или пользуйтесь специальным устройством для натягивания одеял.
- Мойтесь в душе на нескользящем коврике с использованием мочалки с длинной ручкой и гибкого душа.
- Посвящайте большую часть свободного времени занятиям лечебной физкультурой.
Первая цель лечебной физкультуры – улучшение циркуляции крови в оперированной ноге. Это очень важно, чтобы предупредить застой крови, уменьшить отеки, ускорить заживление послеоперационной раны. Следующая важная задача лечебной физкультуры – восстановление силы мышц оперированной конечности и восстановление нормального объема движений в суставах, опорности всей ноги. Помните, что в оперированном суставе сила трения минимальна. Он представляет собой шарнирное соединение с идеальным скольжением, поэтому все проблемы с ограничением объема движения в суставе решаются не с помощью его пассивной разработки по типу раскачивания, а за счет активной тренировки окружающих сустав мышц.
В первые дни после операции лечебная физкультура проводится лежа в постели. Все упражнения надо выполнять плавно, медленно, избегая резких движений и чрезмерных напряжений мышц. Во время занятий лечебной физкультурой важное значение имеет правильное дыхание – вдох обычно совпадает с напряжением мышц, выдох – с их расслаблением.
Первое упражнение – для икроножных мышц. Это упражнение Вы уже использовали в день операции. Отклоняйте с легким напряжением Ваши стопы на себя и от себя. Упражнение надо выполнять обеими ногами по несколько минут до 4-5 раз в течение часа.
Вращение в голеностопном суставе: Вращайте стопой прооперированной ноги сначала по часовой стрелке, потом в противоположном направлении. Вращение осуществляется только за счет голеностопного сустава, а не коленного! Повторите упражнение по 5 раз в каждом направлении.
Упражнение для четырехглавой мышцы бедра: Напрягите мышцу на передней поверхности бедра, попытайтесь выпрямить колено, прижав заднюю поверхность ноги к кровати. Удерживайте в напряжении в течение 5 – 10 секунд.
Повторите это упражнение 10 раз для каждой ноги (не только для прооперированной)
Сгибание колена с поддержкой пятки: Двигайте пятку по направлению к ягодицам, сгибая колено и касаясь пяткой поверхности кровати. Не позволяйте Вашему колену поворачиваться по направлению к другой ноге и не сгибайте тазобедренный сустав более 90 градусов. Повторите это упражнение 10 раз.
Если сначала Вам трудно выполнить описанное выше упражнение в первые сутки после операции, то вы можете повременить с ним. Если трудности будут возникать и позже, то Вы можете использовать ленту или свернутую простыню, чтобы помочь подтянуть Вашу стопу.
Сокращения ягодиц: Сожмите мышцы ягодиц и удерживайте их напряженными в течение 5 секунд. Повторите упражнение не менее 10 раз.
Упражнение отведения: Максимально отведите прооперированную ногу в сторону и верните ее назад. Повторите это упражнение 10 раз. Если сначала Вам трудно выполнить это упражнение в первые сутки после операции, то вы можете повременить с ним. Очень часто это упражнение в первые дни после операции не получается.
Поднимание выпрямленной ноги: Напрягите мышцы бедра так, чтобы колено лежащей на кровати ноги было полностью выпрямлено. После этого поднимите ногу на несколько сантиметров от поверхности кровати. Повторите это упражнение 10 раз для каждой ноги. Если сначала Вам трудно выполнить это упражнение в первые сутки после операции, то вы можете повременить с ним. Как и предыдущее, очень часто это упражнение в первые дни после операции не получается.
Продолжайте все эти упражнения и позже, в последующие вторые, третьи и так далее сутки после операции эндопротезирования тазобедренного сустава.
Первые шаги
В первые дни после операции Вы должны научиться вставать с кровати, стоять, сидеть и ходить так, чтобы Вы смогли проделывать это безопасно сами. Надеемся, что наши простые советы помогут Вам в этом.
Сразу необходимо запомнить, что перед тем как садиться или вставать, Вы должны забинтовать ноги эластическими бинтами или одеть специальные эластические чулки для профилактики тромбоза вен нижних конечностей!!!
Как встать с кровати
Как правило, вставать разрешают на третий день после операции. Первый раз встать на ноги Вам поможет инструктор по лечебной физкультуре или лечащий врач. В это время Вы еще чувствуете слабость, поэтому первые дни кто-то обязательно должен помогать Вам, поддерживая Вас. Вы можете ощущать легкое головокружение, однако постарайтесь опираться на свои силы настолько, насколько это возможно. Помните, чем быстрее Вы встанете, тем быстрее начнете сами ходить. Медперсонал может лишь помочь Вам, но не более. Прогресс полностью зависит от Вас.
Итак, вставать с постели следует в сторону оперированной ноги. Сядьте на край постели, держа оперированную ногу прямо и впереди. Перед тем как встать, проверьте, не скользкий ли пол. Поставьте обе ноги на пол. Вы можете вставать и в сторону здоровой ноги при условии, что не будете сгибать оперированное бедро больше 90 градусов и не приводить его к средней линии тела. Опираясь на костыли и на неоперированную ногу, постарайтесь встать.
Если Вы хотите лечь в кровать, все действия совершаются в обратном порядке: сначала необходимо класть на кровать здоровую ногу, затем оперированную.
Как правильно пользоваться костылями
Необходимо вставать и выставлять костыли вперед на длину шага и в сторону пальцев ноги. Слегка согнув локоть, прямо удерживайте бедра насколько это возможно. При ходьбе крепко держитесь за ручки костылей. При ходьбе нужно касаться оперированной ногой пола. Затем увеличьте нагрузку на ногу, пытаясь наступать на нее с силой, равной весу вашей ноги или 20 % веса Вашего тела. Определить нагрузку можно с помощью обыкновенных весов, на которые нужно встать оперированной ногой с необходимой нагрузкой. Запомните ощущение и постарайтесь при ходьбе наступать на ногу с этой нагрузкой.
Внимание: основной вес должен удерживаться ладонями, а не подмышками!
Если Вам разрешили пользоваться только одним костылем, то костыль должен быть со стороны здоровой ноги.
Как правильно садиться и вставать
Чтобы присесть идите к стулу повернувшись спиной пока не почувствуете его край. Переставьте оба костыля в сторону здоровой ноги. Сядьте на стул опираясь на подлокотники и вытянув оперированную ногу.
Сгибайте ноги под маленьким углом и сидите прямо. Чтобы встать со стула, скользите вперед. Ухватитесь руками за подлокотники стула, чтобы встать на здоровую ногу, слегка вытянув еще оперированную ногу. Затем берите костыли обеими руками, чтобы встать на оперированную ног.
1-4 день после операции
Цели
- Научиться самостоятельно вставать с постели и ложиться в нее.
- Научиться самостоятельно ходить с костылями или с ходунками.
- Научиться самостоятельно садиться на стул и вставать с него.
- Научиться самостоятельно пользоваться туалетом.
- Научиться выполнять упражнения.
Опасности
- Выполнять правила, предотвращающие вывих эндопротеза: соблюдать правило прямого угла, спать с подушкой между колен.
- Не лежите на прооперированном боку. Если вы хотите лечь на бок, то ложитесь только на здоровый бок, при этом обязательно положите между колен подушку или валик.
- Когда вы лежите на спине, не подкладывайте постоянно под колено подушку или валик – часто так хочется сделать и небольшое сгибание в колене уменьшает боль, но если держать колено все время согнутым, то потом очень трудно восстановить разгибание в тазобедренном суставе, будет трудно начать ходить.
Реабилитация
- Тренировка передних мышц бедра (подъем прямой ноги)
- Тренировка других мышц бедра (сжимание подушки между ног)
- Тренировка ягодичных мышц (сжимание ягодиц)
- Работа мышцами голени (движения стопой)
- Когда стоите – полностью выпрямляйте ногу
- Длительность и частоту ходьбы с костылями постепенно увеличивают. К 4-5 дню после операции хорошим результатом считаются прогулки по 100-150 метров 4-5 раз в день.
- Нужно стремиться к симметричной нагрузке на левую и правую ногу (если такую нагрузку на ногу вам разрешит врач)
- Старайтесь не хромать – пусть шаги будут короче и медленнее, но это будут нехромающие шаги.
- К 4-5 дню перейдите от «догоняющей» походки к нормальной (т.е. при ходьбе ставьте прооперированную ногу дальше вперед неоперированной)
КАК ПОДНИМАТЬСЯ И СПУСКАТЬСЯ ПО ЛЕСТНИЦЕ
Внимание: не делайте свои первые шаги по лестнице самостоятельно!
Через 4-5 дней после операции нужно научиться ходить по лестнице. Передвижение по лестнице требует и подвижности сустава, и силы мышц, так что, по возможности, его стоит избегать до полного выздоровления. Но для многих из нас это не возможно, ведь даже к лифту во многих домах нужно подняться по лестнице. Если Вам приходится пользоваться лестницей, возможно, Вам понадобится посторонняя помощь. Всегда при передвижении по лестнице опирайтесь на перила рукой, противоположной прооперированному суставу, и делайте по одному шагу.
Подъем по лестнице:
1. Сделайте шаг вверх здоровой ногой.
2. Затем переставьте прооперированную ногу на одну ступеньку выше.
3. Наконец переставьте на эту же ступеньку свой костыль и/или трость.
Спуск по лестнице, все в обратном порядке:
1. Поставьте свой костыль и/или трость на нижележащую ступеньку.
2. Сделайте шаг вниз прооперированной ногой.
3. Наконец, переставьте вниз здоровую ногу.
Запомните основное правило: ЗДОРОВАЯ НОГА ВСЕГДА НАХОДИТСЯ ВЫШЕ БОЛЬНОЙ!
Когда Вы научитесь вставать и устойчиво стоять, можно расширить комплекс лечебной физкультуры. Выполняя эти упражнения в положении стоя, держитесь за надежную опору (спинка кровати, стол, стена или прочный стул). Повторяйте каждое упражнение по 10 раз во время каждого занятия 3 раза в день.
Поднимание колена в положении стоя: Поднимите колено прооперированной ноги. Не поднимайте колено выше уровня талии. Удерживайте ногу в течение двух секунд, на счет “три” опустите ее.
Выпрямление в тазобедренном суставе в положении стоя: Медленно отведите прооперированную ногу назад. Старайтесь удерживать спину прямой. Удерживайте ногу в течение 2 или 3 секунд, затем верните ее обратно на пол.
Отведение ноги в положении стоя: Убедитесь, что бедро, колено, и стопа направлены строго вперед. Держите корпус прямо. Следя за тем, чтобы колено было направлено все время вперед, отведите ногу в сторону. После медленно опустите ногу обратно, чтобы стопа встала обратно на пол.
ПОСЛЕ ВЫПИСКИ
- Выполнение Вами указаний лечащего врача имеет очень большое значение для скорейшего выздоровления:
- Если при ходьбе Вы будете пользоваться ходунками или костылями, спросите своего врача, какой весом можно нагружать прооперированную ногу. Не следует забывать, что, скорее всего, Вы будете уставать быстрее, чем ранее. Вам следует предусмотреть 30 – 60 минутные периоды отдыха в течение дня.
- Легче и безопаснее садиться и вставать со стула, прикладывая основной вес на руки. Недопустимо садиться на низкие и мягкие кресла или кровати. Чтобы сидеть на достаточной высоте можно подложить диванные или спальные подушки.
- Достаточной высоты сиденье унитаза поможет снизить нагрузку на тазобедренный и коленный сустав при вставании и усаживании на унитаз.
- Полочка, привинченная в душе на уровне груди, поможет избежать необходимости наклонов для доставания туалетных принадлежностей при приеме душа.
- Сиденье (лавка) в ванной позволит Вам безопасно и удобно принимать ванну в сидячем положении.
- Для мытья нижних частей ног следует пользоваться мочалкой с длинной ручкой. Женщинам для бритья ног применять специальный удлинитель для бритвы.
- Нельзя подметать, мыть и пылесосить пол. Чтобы мыть высоко или низкорасположенные предметы можно воспользоваться шваброй с длинной ручкой.
- Поездки в автомобиле не возбраняются, но при посадке и высадке из транспортного средства следует соблюдать инструкции. Чтобы увеличить высоту сиденья, можно положить на него подушку. При поездке старайтесь максимально отодвинуть сиденье назад, приняв полуоткинутую позицию.
- Скорее всего, врач пропишет Вам болеутоляющие таблетки. Обязательно следует соблюдать предписания врача о приеме этих медикаментов.
- Небольшой отек тканей вокруг послеоперационной раны отклонением не является. Поэтому, чтобы не допустить давления на рану, следует носить удобную и свободную одежду. Расспросите врача или другого квалифицированного медицинского работника о том, как следует обрабатывать операционную рану.
К 4-5 неделе после операции мышцы и связки срастаются уже достаточно крепко, и это именно тот срок, когда пора увеличить нагрузку на мышцы, восстановить их силу, способность балансировки, которая невозможна без согласованной работы всех мышц, окружающих тазобедренный сустава.
Все это нужно для того, чтобы перейти от костылей к трости и затем начать ходить полностью самостоятельно. Отказаться от костылей раньше, когда мышцы еще не способны полноценно удерживать сустав и тем более реагировать на возможные нестандартные ситуации (например, резкий поворот), нельзя.
Упражнения с эластичной лентой (с сопротивлением). Эти упражнения должны выполняться утром, днем и вечером по 10 раз. Один конец эластичной ленты закрепляется вокруг лодыжки прооперированной ноги, другой конец – к запертой двери, тяжелой мебели или шведской стенке. Для удержания равновесия стоит держаться за стул или спинку кровати.
Сгибание в тазобедренном суставе с сопротивлением: встаньте спиной к стене или тяжелому предмету, к которому прикреплена эластичная лента, слегка отставив прооперированную ногу в сторону. Поднимайте ногу вперед, держа колено выпрямленным. После медленно верните ногу в исходное положение.
Разгибание в тазобедренном суставе с сопротивлением: встаньте лицом к стене или тяжелому предмету, к которому прикреплена эластичная лента, слегка отставив прооперированную ногу в сторону. Разгибайте ногу в тазобедренном суставе, держа колено выпрямленным. После медленно верните ногу в исходное положение.
Отведение ноги с сопротивлением в положении стоя: встаньте здоровым боком к двери или тяжелому предмету, к которому присоединяется резиновая трубка, и отводите прооперированную ногу в сторону. Медленно верните ногу в исходное положение.
Ходьба: Пользуйтесь тростью, пока Вы не будете уверены в своем равновесии. Вначале ходите по 5-10 минут 3-4 раза в день. Когда Ваша сила и выносливость увеличатся, Вы сможете ходить по 20-30 минут 2-3 раза в день. Как только Вы полностью поправитесь, продолжайте регулярные прогулки по 20-30 минут 3-4 раза в неделю, чтобы поддержать достигнутую мышечную силу. Трость используйте только со стороны здоровой ноги.
СОВЕТЫ НА БУДУЩЕЕ
- Примерно через 6-8 недель после операции врач может разрешить Вам водить машину и расскажет об особенностях вождения. Если Ваш автомобиль не оборудован автоматической коробкой передач, то обсудите с врачом вызванные этим ограничения вождения машины. Перед тем, как выехать на дорогу, следует убедиться, что торможение автомобиля не вызывает у Вас дискомфорта.
- У пациентов после оперативного вмешательства часто возникают запоры. Это вызвано низкой подвижностью и приемом обезболивающих препаратов. Обсудите с врачом рацион питания. Если у доктора нет возражений, то в меню следует включить свежие фрукты и овощи, а также каждый день выпивать восемь полных стаканов жидкости.
- Следите за своим весом – каждый лишний килограмм ускорит износ Вашего сустава. Помните, что нет специальных диет для больных с замененным тазобедренным суставом. Ваша пища должна быть богата витаминами, всеми необходимыми белками, минеральными солями. Ни одна из пищевых групп не имеет приоритета по сравнению с другими, и только все вместе они могут обеспечить организм полноценной здоровой пищей.
- Ваш искусственный сустав – сложная конструкция из металла, пластмассы, керамики, поэтому если Вы собираетесь путешествовать самолетом – позаботьтесь о получении справки о произведенной операции, т.к. это может пригодиться при прохождении контроля в аэропорту. В дальние поездки берите с собой паспорт эндпротеза.
- Помните, что Ваш сустав содержит металл, поэтому нежелательны глубокие прогревания, проведение УВЧ -терапии на область оперированного сустава по поперечной методике.
- Обычно при полном восстановлении функции конечности у пациентов возникает желание продолжить занятия любимым спортом. Но, учитывая особенности биомеханики искусственного сустава, желательно избегать тех видов спортивной активности, которые связаны с подъемом или ношением тяжестей, резкими ударами по оперированной конечности. Поэтому мы не рекомендуем верховую езду, бег, прыжки, тяжелую атлетику и т.п. Рекомендуется ходьба (обычная и скандинавская), плавание, спокойная езда на велосипеде и ходьба на лыжах.
- Избегайте простудных заболеваний, хронических инфекций, переохлаждений – Ваш искусственный сустав может стать тем самым «слабым местом», которое подвергнется воспалению.
Реабилитация на амбулаторно-поликлиническом этапе
Каждому пациенту требуется индивидуальная программа с учетом сопутствующей патологии. Цель реабилитации – формирование правильной походки и устранение мышечного дисбаланса.
В этот период может быть рекомендовано:
- Физиолечение:
- Магнитотерапия области тазобедренного сустава и нижней конечности
- Электрофорез кальция на область тазобедренного сустава
- Электростимуляция ягодичных, четырехглавой мышц бедра (ДДТ, СМТ, Миоритм, ИФТ)
- Фонофорез гепарина на область гематом (при их наличии)
- Водолечение, плавание (после полного заживления послеоперационной раны)
- Теплолечение (после 6 недель)
- Массаж оперированной конечности (разрешается с 12-14 дня после снятия послеоперационных швов).
- Лечебная физкультура
- Продолжать упражнения, которые Вы делали до этого.
- Специальная гимнастика лежа на боку (неоперированном), на животе, стоя с опорой.
- Велотренировки
- Дозированная ходьба
Срок «безотказной» службы Вашего нового сустава во многом зависит от прочности его фиксации в кости. А она, в свою очередь, определяется качеством костной ткани, окружающей сустав. К сожалению, у многих больных, подвергшихся эндопротезированию, качество костной ткани оставляет желать лучшего из-за имеющегося остеопороза. Под остеопорозом понимают потерю кости своей механической прочности. Во многом развитие остеопороза зависит от возраста, пола больного, режима питания и образа жизни. Особенно подвержены этому недугу женщины после 50 лет. Но независимо от пола и возраста целесообразно избегать так называемых факторов риска развития остеопороза. К ним относятся малоподвижный образ жизни, применение стероидных гормонов, курение, злоупотребление алкоголем. Для профилактики развития остеопороза мы рекомендуем пациентам отказаться от высоко газированных напитков типа пепси-колы, фанты и т.п., обязательно включить в свой пищевой рацион продукты, богатые кальцием, например: молочные продукты, рыбу, овощи. Если же у Вас появились симптомы остеопороза, то необходимо срочно обсудить с Вашим лечащим врачом оптимальные пути его лечения.
Помните, что Ваш искусственный сустав не вечен. Средний срок службы нормального эндопротеза составляет 15-20 лет, в лучших случаях он достигает 25 лет. Безусловно, не следует постоянно думать о неизбежности повторной операции (тем более что большинству пациентов удается ее избежать). Ваш новый сустав «любит» внимательное, аккуратное отношение. Очень важно, чтобы Вы помнили об этом, все время оставались в хорошей физической форме и на ногах. Учитывая некоторые предостережения, о которых мы говорили выше, Вы сможете полностью восстановиться и вернуться к нормальной активной жизни, к любимой работе или хобби.
ГКБ №31 – Эндопротезирование тазобедренного сустава
Для эндопротезов крайне важен химический состав всех его компонентов. Ведь вживленный искусственный сустав должен будет служить человеку многие годы. Сегодня существует много различных моделей эндопротезов: цементные, бесцементные, с различными вариантами головок и чашек сустава (керамика, пластмасса, металл). Какой протез подойдет пациенту может решить только опытный хирург-ортопед.
Эндопротезирование – чрезвычайно сложная и высокотехнологичная операция, которая длится около двух часов и требует от врача высочайшего профессионализма. Хирург во время операции использует порядка 80 различных инструментов. При цементной фиксации – протез приклеивается к кости пациента, при бесцементной – кость со временем будет в него прорастать.Особенно важен период восстановительного лечения больных после эндопротезирования. Он должен проходить только под контролем опытных специалистов по лечебной физкультуре и врачей-физиотерапевтов. Конечно, несколько недель после операции придется походить на костылях. Но здесь торопливость не уместна.
Насколько эффективна операция по эндопротезированию тазобедренного сустава?
Тотальное эндопротезирование тазобедренного сустава является одним из наиболее клинически и экономически эффективных медицинских вмешательств: в 2010 году в США было выполнено более 453 000 таких процедур. В период с 2000 по 2010 год частота выполнения оперативных вмешательств по эндопротезированию тазобедренного сустава повысилась на 49%, что отчасти связано с научными достижениями в области создания протезов, повышением квалификации хирургов, а также растущим числом пациентов, нуждающихся в подобного рода операциях. Долей успешных оперативных результатов по прошествии 10 лет после выполнения данного вмешательства составляет 90-95%.
Частота успешного выполнения оперативного вмешательства
По данным Американской академии хирургов-ортопедов более 95% всех случаев тотального эндопротезирования тазобедренного сустава, ежегодно выполняемых в США, являются успешными, приводят к купированию болевого синдрома и не требуют проведения ревизионной хирургии. Показатель эффективности эндопротезирования тазобедренного сустава через 10 лет после операции составляет 90 – 95%, а через 20 лет – 80-85%. Проведение ревизионной операции может потребоваться как при износе, так и при нестабильности протеза. Импланты из современных материалов, производимые с помощью компьютерных технологий, могут иметь более продолжительный срок эксплуатации – до 30 лет.
Кому производится эндопротезирование тазобедренного сустава?
В США частота выполнения оперативных вмешательств пациентам в возрасте старше 65 лет составляет 48%, а в возрасте 45-64 лет – 34%. Наиболее значимым фактором, определяющим необходимость в эндопротезировании тазобедренного сустава, является артроз тяжелой степени. Однако другие состояния, такие как ревматоидный артрит (хроническое воспалительное заболевание, вызывающее скованность, отек и боль в области суставов), остеонекроз (или асептический некроз – гибель костной ткани, вызванная недостаточностью кровоснабжения), синдром бедренно-вертлужного соударения – импиджмент-синдром (состояние, обусловленное аномалией формы костей, образующих тазобедренный сустав), травмы, переломы и опухоли костей могут привести к разрушению тазобедренного сустава и необходимости проведения эндопротезирования тазобедренного сустава. Боль при артрите тазобедренного сустава обычно локализована в паху и ягодицах и является основным показанием к протезированию тазобедренного сустава. После выполнения эндопротезирования купирование болевого синдрома, обусловленного артритом, происходит немедленно, а полное купирование послеоперационного болевого синдрома обычно происходит уже через неделю. Кроме купирования болевого синдрома эндопротезирование тазобедренного сустава также приводит к выраженному увеличению объема движений и может заметно повысить качество жизни. Новые технологии и развитие хирургической техники позволили значительно снизить риски, связанные с эндопротезированием тазобедренного сустава.
Реабилитация как составляющая успешного лечения
В то время как частота успешного выполнения эндопротезирования тазобедренного сустава очень высока, успех процедуры в целом во многом определяет период послеоперационной реабилитации. Успех эндопротезирования тазобедренного сустава во многом зависит от участия пациента в процессе реабилитации. Важность данного этого этапа лечения невозможно переоценить!
Реабилитация после проведения эндопротезирования тазобедренного сустава начинается практически сразу же. В послеоперационном периоде к работе с пациентом приступает физиотерапевт. На ранних этапах реабилитации акцент делается на поддержании двигательной активности в протезированном суставе и на достижении уверенности в возможности безопасного передвижения пациента.
Самой распространенной проблемой в послеоперационном периоде является вывих бедра. Поскольку размер искусственного шаровидного сустава и вертлужной впадины, как правило, меньше естественных, а мышцы становятся слабее, при определенных положениях бедра головка протеза может подвергнуться смещению из вертлужной впадины. Наиболее опасными положениями являются наружная и внутренняя ротация и поднимание колен к грудной клетке.
Что следует ожидать от протезированного тазобедренного сустава?
При успешном проведении операции по эндопротезированию тазобедренного сустава пациент не испытывает боли, однако это не означает того, что тазобедренный сустав восстановлен в полной мере. Большинство пациентов не испытывают болезненных ощущений. Однако у ряда пациентов периодически развивается болевой синдром и ощущение «чужеродности» сустава. Большинство сможет вернуться к прежнему уровню двигательной активности, однако интенсивные нагрузки и бег не рекомендованы. Рекомендованы: игра в гольф, прогулки, поднимание дополнительного веса, парная игра в теннис, танцы, езда на велосипеде и плавание. Более опасные виды физической активности, такие как верховая езда, катание на лыжах и водных лыжах, возможны, но представляют определенный риск для сустава. Падение может привести к вывиху бедра или перелому окружающей имплант кости. Указанные виды физической активности не рекомендуется за исключением случаев, когда пациент занимается ими профессионально.
Когда требуется проведение ревизионной операции на тазобедренном суставе?
Ревизионная хирургия предполагает удаление и замену исходно установленного протеза обычно в связи с развитием осложнений при первичном эндопротезировании тазобедренного сустава. Ревизионное эндопротезирование тазобедренного сустава выполняется относительно редко. Наиболее частыми причинами ревизионных операций являются:
- Повторные случаи вывиха протезированного тазобедренного сустава
- Механические причины (износ импланта, нестабильность, поломка)
- Инфекционные осложнения
К счастью, множества факторов, предрасполагающих к необходимости проведения ревизионной хирургии протезированного сустава, можно избежать при внимательном к нему отношении и предупреждении избыточных нагрузок как на имплант, так и на окружающие мышечные ткани.
Как избежать необходимости в проведении ревизионной операции?
- Следовать рекомендациям своего лечащего врача по реабилитации в послеоперационном периоде;
- Изучать и выполнять реабилитационные физические упражнения в соответствии с указаниями.
- Разрабатывать сустав, избегая при этом чрезмерных, в том числе осевых, нагрузок
Естественный износ протеза, как правило, не причиняет боли пациенту. Следовательно, очень важно регулярно обследовать протезированный тазобедренный сустав. Необходимо выполнять простой медицинский осмотр и рентгенографию в назначенные лечащим хирургом сроки.
Каковы риски отсрочки выполнения операции по эндопротезированию тазобедренного сустава?
Только пациент может принять решение о собственной готовности к выполнению оперативного вмешательства. Врачи и хирурги дают рекомендации, но окончательное решение принимает пациент. Что произойдет, если пациент примет решение мириться с болевым синдромом и отсрочить проведение операции? Как и в других медицинских ситуациях, рекомендации своего хирурга пациенту следует воспринимать всерьез. В случае, когда хирург рекомендует проведение операции, отсрочка ее выполнения влечет за собой такие риски, как дальнейшее повреждение сустава, усиление болевого синдрома и потеря подвижности в суставе. Не следует упускать из виду и то, что менее инвазивные хирургические методики, такие как поверхностное эндопротезирование тазобедренного сустава, уже не смогут быть применены.
В случае, если степень поражения сустава не является тяжелой, врач сперва может порекомендовать первоначальное проведение консервативной терапии. При неэффективности указанных мероприятий, а также отсутствии показаний к их проведению, врач может порекомендовать выполнение тотального эндопротезирования тазобедренного сустава. Какова интенсивность болевого синдрома и насколько она оправдывает решение о согласии на проведение хирургического вмешательства – с ответами на данные вопросы пациент должен определиться самостоятельно. Существует ряд клинических ситуаций, при которых врач может порекомендовать отсрочить выполнение операции. Однако при ухудшении состояния пациента и прогнозировании повышения интенсивности болевого синдрома отсрочка проведения оперативного вмешательства несет определенные риски.
Наибольший риск, связанный с отсрочкой выполнения операции, представляет дальнейшее повреждение тканей, образующих сустав, и прогрессирование заболевания. При прогрессировании артрита поврежденный сустав будет продолжать подвергаться разрушению. Это, в свою очередь, повышает вероятность развития болевого синдрома и деформации сустава. У молодых пациентов с заболеванием тазобедренного сустава этот риск может быть еще выше. В течение определенного периода на более ранних стадиях развития артрита у пациентов с поражением тазобедренного сустава может быть выполнено поверхностное протезирование, однако в дальнейшем применимость данного варианта становится менее вероятной.
Риск отсрочки операции особенно высок у пациентов, которые стали вынуждены вести сидячий образ жизни и не могут выполнять повседневные задачи. Невозможность играть в теннис четыре раза в неделю может не являться основанием для выполнения операции по эндопротезированию тазобедренного сустава, но неспособность пациента спокойно подняться с кресла и сходить в ванную может послужить таковым. Важно, чтобы пациенты, ведущие сидячий образ жизни вследствие поражения суставов, консультировались с лечащим врачом.
Исследования указывают на то, что может существовать оптимальное время для выполнения операции эндопротезирования тазобедренного сустава. Например, результаты операции у пациентов, состояние опорно-двигательного аппарата которых до выполнения вмешательства было лучшим, зачастую превосходят таковые пациентов, состояние опорно-двигательного аппарата которых ухудшилось в связи с отсрочкой операции. В статье, опубликованной Торонтским университетом*, отмечается: «значимость сроков проведения операции может быть выше, чем предполагалось ранее, и выполнение вмешательства на ранних этапах функциональных нарушений может привести к лучшим исходам». Иными словами, раннее выполнение операции обычно лучше, чем позднее.
По мнению доктора Ian Clark – исследователя и основателя Трибологической лаборатории имени Петерсона, занимающейся изучением проблемы протезирования суставов при университете Лома Линда – большинство пациентов откладывают операцию по причине следующих проблем восприятия:
- страха перед неизвестным;
- страха перед операцией;
- страха «потери» части тела;
- страха перед послеоперационной болью;
- страха, что их состояние после операции может ухудшиться в сравнении с исходным.
Однако после выполнения операции по протезированию тазобедренного сустава большинство пациентов выражают сожаление, что вмешательство не было проведено ранее. Доктор Кларк указывает: «Чаще всего мне приходится слышать от пациентов следующее: «Если бы я только знал тогда то, что знаю сейчас, я бы сделал это много лет назад».
Почему так важно получить заключение нескольких специалистов при решении вопроса о необходимости проведения тотального эндопротезирования тазобедренного сустава?
При выборе хирурга для выполнения операции по протезированию тазобедренного сустава пациенту следует выбирать из двух или даже трех специалистов. Тотальное протезирование тазобедренного сустава приводит к значительным временным затратам (период восстановления может занять до двух месяцев), изменению образа жизни и, как правило, финансовым затратам. Получение заключения второго специалиста помогает пациенту получить более полное представление о заболевании, возможных консервативных методах лечения и о конкретной хирургической методике, являющейся в его случае наиболее оптимальной. Иногда после протезирования тазобедренного сустава требуется проведение ревизионной хирургии, однако если пациенту удается найти хорошего хирурга, необходимости в ее проведении может не возникнуть.
Это важное решение в жизни пациента требует тщательного обдумывания. При подготовке к операции по протезированию тазобедренного сустава пациенту следует сформировать представление о возможных вариантах лечения. Например, тотальное протезирование тазобедренного сустава может быть не лучшим выбором для пациентов более молодого возраста. При поверхностном протезировании тазобедренного сустава сохраняется больше костной ткани, что позволяет отдалить необходимость выполнения тотального эндопротезирования тазобедренного сустава.
Даже если пациент вместе с хирургом пришли к консенсусу о необходимости проведения тотального эндопротезирования тазобедренного сустава, по-прежнему следует учитывать, что различные хирурги могут иметь разное представление о лечении заболевания в каждом конкретном случае. Хирурги используют различные подходы и имеют различные предпочтения относительно материалов изготовления имплантов, подбора размера головок протеза и способов его фиксации – цементного, либо бесцементного (опосредованного прорастанием костной ткани в протез). Кроме того, некоторые специалисты охотнее принимают новые технологии и методики, в то время как другие более консервативны в своих взглядах. По всем этим и другим причинам мнение нескольких специалистов в области позволяют пациенту сформировать лучшее представление для принятия решения по поводу выполнения протезирования.
Пациенту следует взять с собой список заранее подготовленных вопросов на консультацию к потенциальным хирургам. Пациенту необходимо не только «узнать» врача, но также осведомиться о его хирургическом опыте. Хирурги должны нормально относиться к вопросам, касающимся результатов их работы. Пациенту необходимо внимательно выслушать каждого специалиста прежде, чем сделать выбор.
При записи на консультацию, следует иметь в виду, что у востребованных хирургов очередь на консультацию может достигать шести месяцев. Поэтому записаться лучше заранее.
Вопросы, которые следует обсудить с потенциальным хирургом:
- Имеется ли у вас специализация/квалификация?
- Сколько всего подобных операций вы выполнили в прошлом и сколько выполняете в год? (Исследования показали, что хирурги, выполняющие большое количество операций, при хорошем оснащении операционных, демонстрируют более низкую частоту осложнений. «Большим количеством» считается более 200 операций по тотальному эндопротезированию тазобедренного сустава в год на одного хирурга. Новые технологии, такие как компьютерная навигация и роботизированная хирургия, позволяет некоторым первоклассным хирургам выполнять до 400-600 операций по протезированию ежегодно).
- Какой тип импланта будет использоваться? Каков его срок службы? Что еще мне нужно знать о нем?
- Как долго вы устанавливаете данный вид протезов и каковы причины его выбора?
- Какова частота инфекционных осложнений у ваших пациентов? (0,5% и менее – хороший показатель)
- Каковы существующие риски и вероятность их наступления?
- Какова частота ранних осложнений – вывихов, раневых инфекций у ваших пациентов?
- Какова частота поздних осложнений – инфекций, нестабильности и поломок протеза, издания протезом шумов, нелокализуемой боли, необходимости выполнения дополнительных манипуляций у ваших пациентов?
- Какой вид анестезии будет применяться? Каковы ее риски?
- Какой хирургический доступ для выполнения протезирования вы предпочитаете (задний, боковой/передне-боковой, передний прямой, малоинвазивные методики с/без применения робототехники)? Почему?
- Как долго я буду находиться в больнице?
- Сколько длится процесс восстановления?
- Буду ли я испытывать сильную боль? Если да, то какие методы обезболивания вы сможете мне предложить?
- Возникнет ли необходимость в проведении физиотерапии? На какой срок?
- Будут ли рекомендованы послеоперационные ограничения повседневной активности? На какой срок?
- Каких положительных изменений следует ожидать от операции?
Реабилитация после эндопротезирования тазобедренного сустава
Эндопротезирование тазобедренного сустава – хирургическая процедура, целью которой является восстановление утраченной функции конечности, избавление от боли, и, как следствие, возвращение к нормальному, активному образу жизни.
Наиболее частыми показаниями к проведению эндопротезирования тазобедренного сустава являются следующие заболевания и состояния:
-
первичный коксартроз (деформирующий артроз тазобедренного сустава)
-
посттравматический артроз тазобедренного сустава
-
ревматоидный артрит
-
некроз головки бедренной кости (асептический или аваскулярный некроз)
-
перелом шейки бедренной кости в пожилом возрасте
-
дисплазия тазобедренного сустава
Главными задачами, которые врачи-реабилитологи ставят перед собой, начиная заниматься с пациентами уже на первые-вторые сутки после операции, являются:
Первостепенная цель после операции эндопротезирования – снизить отечность сустава и болевой синдром, для чего используется локальная криотерапия (охлаждение оперированного сегмента) и возвышенное положение конечности.
Второй важной задачей является восстановление нормального объема движений в суставе, для чего наши специалисты используют пассивную ручную мобилизацию, а чаще всего – пассивную непрерывную мобилизацию тазобедренного сустава. Данная процедура выполняется специальным аппаратом, который практически без боли (без участия пациента) совершает движения в суставе достаточно продолжительное время.
В большинстве случаев мобилизация длится около двух-трех часов ежедневно.
Третьей задачей реабилитации после эндопротезирования тазобедренного сустава является восстановление опороспособности пациента, т.е. человек должен научиться правильно ходить и впоследствии быть готовым выполнять базовые задачи, которые он ставит перед собой. Практически всегда ходьба начинается со вторых суток от момента проведения операции, и врачи-реабилитологи ECSTO учат пациента правильно опираться на оперированную конечность с полной нагрузкой.
Обычно первое время после эндопротезирования пациент при ходьбе использует костыли для баланса, уверенности, а также для снижения болевого синдрома.
В большинстве случаев пациенты проводят в нашей клинике после подобных операций около недели. За этот период сотрудникам отделения восстановительной медицины ECSTO удается научить человека передвигаться по горизонтальной плоскости, ходить по лестнице и обслуживать себя.
Первичную реабилитационную программу после эндопротезирования тазобедренного сустава можно считать законченной, когда разработан адекватный объем движений в суставе, пациент не испытывает боли и прекрасно представляет себе программу лечебной гимнастики, которой ему будет необходимо следовать в ближайшие месяцы. Комплекс реабилитационных процедур составляется специалистами отделения реабилитации ECSTO.
Во всем мире все больше людей активно занимаются спортом, включая пациентов, перенесших эндопротезирование тазобедренного сустава. Мы очень рады, что наши пациенты также стремятся к высокой активности, и гордимся возможностью наших специалистов разрабатывать для них индивидуальные спорт-специфичные программы.
Также следует помнить о том, что после эндопротезирования сустава пациентам не рекомендуются занятия ударными и прыжковыми видами спорта с высокой осевой нагрузкой на оперированную конечность.
Оценить
Средняя: 5,00 (2 оценки)
Ваша оценка:
ОтменитьСостояния после эндопротезирования тазобедренных и коленных суставов
Состояния после эндопротезирования тазобедренных и коленных суставов
Эндопротезирование тазобедренного или коленного суставов – это замена поврежденного сустава или его элементов искусственными имплантами. Целью данной операции является восстановление функции сустава и уменьшение болевого синдрома.
По типу фиксации протезы бывают:
– бесцементные;
– цементируемые.
Вид протеза подбирается врачом, исходя из индивидуальных особенностей патологии пациента.
Показаниями к эндопротезированию суставов являются следующие состояния:
– дегенеративно-дистрофические артрозы и артриты;
– посттравматические артрозы;
– ревматоидные артриты;
– болезнь Бехтерева;
– асептический некроз головки бедра;
– диспластические артрозы;
– ложные суставы шейки бедра;
– неправильно сросшиеся внутрисуставные переломы;
– поврежденный связочный аппарат коленного сустава с выраженными изменениями суставных концов костей.
Абсолютными показаниями к эндопротезированию тазобедренного сустава являются: остеоартроз, ревматоидный артрит, перелом шейки бедра, костная опухоль и остеонекроз.
Пациенты с данными заболеваниями основной жалобой указывают боль в области тазобедренного или коленного сустава, которая не купируется принятием обезболивающих препаратов или вынужденным положением и не стихает во время полного отсутствия нагрузки на тазобедренный (коленный) сустав. Больным тяжело подниматься по лестнице, вставать со стула и кровати, ходьба также сопровождается болевым синдромом, происходит тугоподвижность и снижение амплитуды движений в суставе.
Перед операцией по эндопротезированию производится осмотр, сдача анализов и назначаются следующие диагностические исследования:
– рентгенография;
– компьютерная томография;
– УЗИ;
– магнитно-резонансная визуализация;
– лабораторные анализы крови и суставной жидкости.
Главной задачей после операции является восстановление навыков ходьбы и вставания. Посредством специальных упражнений на укрепление мышц и связок нижних конечностей мы помогаем организму быстрее вернуться к нормальному образу жизни. Важно в первые недели реабилитации аккуратно и постепенно подбирать нагрузку. Опытные инструкторы наших центров на каждом занятии составят программу упражнений, соответствующую индивидуальным особенностям каждого пациента. В течение курса реабилитации врач проводит повторные осмотры для коррекции программы и назначения дополнительных методов восстановления, таких как: массаж, физиотерапия, остеопатия, мануальная терапия (кроме оперированного сустава). Это помогает снять мышечные спазмы и отёки, вызванные постоперационным состоянием, улучшить крово- и лимфообращение как самого сустава, так и всего организма, что способствует активному восстановлению нормальных функций.
Также в наших центрах проводится предоперационная подготовка пациента. Главной задачей в этом периоде является подготовка мышечно-связочного аппарата к пост-операционной реабилитации. У человека с достаточно тренированным опорно-двигательным аппаратом постоперационная реабилитация займет намного меньше времени и пройдёт легче, чем у человека, который не занимался ЛФК перед операцией. Кроме того, предоперационная лечебная физическая нагрузка улучшает общее кровообращение, функции дыхательной системы и психо-эмоциональное состояние пациента. Всё это создаёт длительный и даже отложенный эффект, благоприятно влияющий на организм как до, так и после операции.
Как выглядит жизнь после замены бедра?
Во время операции по замене тазобедренного сустава, также называемой тотальной артропластикой тазобедренного сустава, части тазобедренного сустава, поврежденные болезнью, удаляются и заменяются металлическими, пластиковыми или керамическими частями. Самая частая причина повреждения сустава – остеоартроз.
Операция по замене тазобедренного сустава занимает несколько часов. Обычно пациенты уходят домой в тот же или на следующий день. Это сильно отличается от того, когда я начинал три десятилетия назад.Затем пациенты приходили за день или два до операции и оставались на две недели после нее.
Боль после операции, но вы очень быстро чувствуете себя лучше. Возможно, вам понадобится использовать трость или костыли в течение недели или двух, но восстановление обычно происходит быстро.
После операции вам потребуется реабилитация и физиотерапия, хотя она менее обширна, чем при многих других типах операций по замене суставов. Самая важная причина для работы с физиотерапевтом заключается в том, что он может помочь убедиться, что вы правильно располагаете бедро.
Стандартный протокол для пациентов – это две недели восстановления и реабилитации дома, а затем амбулаторная физиотерапия в течение от двух до четырех недель. Обычно этого достаточно.
Во время пандемии COVID-19 люди все чаще проводят физиотерапию с помощью телемедицины. Меня впечатлило, насколько хорошо пациенты справляются с этой формой физиотерапии.
Однако лучшая терапия после замены тазобедренного сустава – это ходьба. Для вас важно вставать и много двигать бедром.Вам также следует регулярно менять позу, когда вы сидите.
Я не накладываю на пациентов много ограничений. После трех месяцев выздоровления я призываю их вести активный образ жизни – ходить в походы, кататься на велосипеде, плавать. Единственная физическая активность, к которой я не в восторге, – это бег. Заменяемые суставы работают очень хорошо, но это не родные суставы. Они не предназначены для марафонцев. Если вы относитесь к ним с уважением, они прослужат вам всю оставшуюся жизнь.
После того, как пациенты выздоравливают после операции, они часто говорят мне, что им жаль, что они не ждали так долго, чтобы сделать операцию.А если у них артрит обоих бедер, что является обычным явлением, им обычно делают операцию на второй стороне гораздо раньше. Восстановление после операции на втором бедре также проходит легче, потому что у вас уже есть новое бедро с первой стороны, чтобы помочь вам.
Д-р Матиас Бостром – Начальник службы реконструкции и замены суставов у взрослых и почетный глава службы бедренной кости в HSS. He – специалист в хирургии тазобедренного и коленного суставов, особенно в сложных реконструкциях и лечении опорно-двигательного аппарата.
Качество жизни и функциональность после тотального эндопротезирования тазобедренного сустава: долгосрочное катамнестическое исследование | BMC Musculoskeletal Disorders
Salaffi F, Carotti M, Grassi W: Связанное со здоровьем качество жизни пациентов с остеоартритом тазобедренного или коленного сустава: сравнение универсальных инструментов и инструментов для лечения конкретных заболеваний. Clin Rheumatol. 2005, 24: 29-37. 10.1007 / s10067-004-0965-9.
Артикул PubMed Google Scholar
Mangione CM, Goldman L, Orav EJ, Marcantonio ER, Pedan A, Ludwig LE, Donaldson MC, Sugarbaker DJ, Poss R, Lee TH: Связанное со здоровьем качество жизни после плановой операции: измерение продольных изменений. J Gen Intern Med. 1997, 12: 686-697. 10.1046 / j.1525-1497.1997.07142.x.
CAS Статья PubMed PubMed Central Google Scholar
Марш Л., Кросс М., Трайб К., Лэпсли Н., Куртенэ Б., Брукс П.: Стоимость операции по замене сустава при остеоартрите: взгляд пациентов.J Rheumatol. 2002, 29: 1006-1014.
PubMed Google Scholar
Nilsdotter AK, Petersson IF, Roos EM, Lohmander LS: Предикторы релевантного для пациента результата после тотального эндопротезирования тазобедренного сустава по поводу остеоартрита: проспективное исследование. Ann Rheum Dis. 2003, 62: 923-930. 10.1136 / ard.62.10.923.
Артикул PubMed PubMed Central Google Scholar
Этген О., Брюйер О., Ричи Ф., Дарденн С., Регинстер Дж. Я.: Качество жизни, связанное со здоровьем, при тотальном эндопротезировании тазобедренного сустава и коленного сустава.Качественный и систематический обзор литературы. J Bone Joint Surg [Am]. 2004, 86: 963-974.
Google Scholar
Cushnaghan J, Coggon D, Reading I, Croft P, Byng P, Cox K, Dieppe P, Cooper C: Долгосрочный результат после тотального эндопротезирования тазобедренного сустава: контролируемое продольное исследование. Ревматоидный артрит. 2007, 57: 1375-1380. 10.1002 / арт.23101.
Артикул PubMed Google Scholar
Laupacis A, Bourne R, Rorabeck C, Feeny D, Tugwell P, Wong C: Сравнение тотального эндопротезирования тазобедренного сустава с цементом и без него: рандомизированное исследование. J Bone Joint Surg [Am]. 2002, 84: 1823-1828.
Google Scholar
Havelin LI, Fenstad AM, Salomonsson R, Mehnert F, Furnes O, Overgaard S, Pedersen AB, Herberts P, Kärrholm J, Garellick G: Nordic Arthroplasty Register Association: уникальное сотрудничество между 3 национальными артропластиками тазобедренного сустава реестров на 280, 201 THR.Acta Orthop. 2009, 80: 393-401. 10.3109 / 174536709544.
Артикул PubMed PubMed Central Google Scholar
Страх Дж, Хиллман М., Чемберлен М.А., Теннант А: Распространенность проблем с тазобедренным суставом у населения в возрасте 55 лет и старше: доступ к специализированной помощи и будущий спрос на эндопротезирование тазобедренного сустава. Br J Rheumatol. 1997, 36: 74-76. 10.1093 / ревматология / 36.1.74.
CAS Статья PubMed Google Scholar
Apolone G, Mosconi P: Итальянское исследование состояния здоровья SF-36: перевод, проверка и нормирование. J Clin Epidemiol. 1998, 51: 1025-1036. 10.1016 / S0895-4356 (98) 00094-8.
CAS Статья PubMed Google Scholar
Harris WH: Травматический артрит бедра после вывиха и переломов вертлужной впадины: лечение артропластикой с помощью плесени. Исследование конечных результатов с использованием нового метода оценки результатов. J Bone Joint Surg [Am].1969, 51: 737-755.
CAS Google Scholar
Salaffi F, Leardini G, Canesi B, Mannoni A, Fioravanti A, Caporali R, Lapadula G, Punzi L: Надежность и валидность индекса остеоартрита университетов Западного Онтарио и Макмастера (WOMAC) у итальянских пациентов с остеоартритом колена. Хрящевой артроз. 2003, 11: 551-560. 10.1016 / S1063-4584 (03) 00089-X.
CAS Статья PubMed Google Scholar
Groll DL, To T, Bombardier C, Wright JG: Разработка индекса коморбидности с физической функцией в качестве результата. J Clin Epidemiol. 2005, 58: 595-602. 10.1016 / j.jclinepi.2004.10.018.
Артикул PubMed Google Scholar
Apolone G, Mosconi P, Ware JE: Questionario sullo stato di salute SF-36. Manuale d’uso e guida all’interpretazione dei risultati. 1997, Милан: Guerini e Associati
Google Scholar
Шарма С., Шах Р., Дравирадж К. П., Бхамра М. С.: Использование телефонных интервью для наблюдения за пациентами после полной замены тазобедренного сустава. J Telemed Telecare. 2005, 11: 211-214. 10.1258 / 1357633054068883.
Артикул PubMed Google Scholar
Либерман Дж. Р., Хоукер Дж., Райт Дж. Г.: Функция тазобедренного сустава у пациентов старше 55 лет: эталонные значения населения. J Артропластика. 2001, 16: 901-904. 10.1054 / арт.2001.26593.
CAS Статья PubMed Google Scholar
Крофт П., Льюис М., Винн Джонс С., Коггон Д., Купер С. Состояние здоровья пациентов, ожидающих замены тазобедренного сустава по поводу остеоартрита. Ревматология. 2002, 41: 1001-1007. 10.1093 / ревматология / 41.9.1001.
CAS Статья PubMed Google Scholar
Нильсдоттер А.К., Ломандер Л.С.: Возраст и время ожидания как предикторы исхода после тотального эндопротезирования тазобедренного сустава при остеоартрите. Ревматология. 2002, 41: 1261-1267. 10.1093 / ревматология / 41.11.1261.
Артикул PubMed Google Scholar
Ng CY, Ballantyne JA, Brenkel IJ: Качество жизни и функциональный результат после первичной тотальной замены тазобедренного сустава. Пятилетнее наблюдение. J Bone Joint Surg [Br]. 2007, 89: 868-873. 10.1302 / 0301-620X.89B7.18482.
CAS Статья Google Scholar
Soohoo NF, Vyas RM, Samimi DB, Molina R, Lieberman JR: Сравнение чувствительности SF-36 и WOMAC у пациентов, перенесших тотальную артропластику тазобедренного сустава.J Артропластика. 2007, 22: 1168-1173. 10.1016 / j.arth.2006.10.006.
Артикул PubMed Google Scholar
Nilsdotter AK, Aurell Y, Siösteen AK, Lohmander LS, Roos HP: Радиографическая стадия остеоартрита или пол пациента не позволяют прогнозировать результат через год после тотальной артропластики тазобедренного сустава. Ann Rheum Dis. 2001, 60: 228-232. 10.1136 / ard.60.3.228.
CAS Статья PubMed PubMed Central Google Scholar
Nilsdotter AK, Isaksson F: Соответствующий пациенту исход через 7 лет после тотального эндопротезирования тазобедренного сустава по поводу ОА – проспективное исследование. BMC Musculoskelet Disord. 2010, 11: 47-10.1186 / 1471-2474-11-47.
Артикул PubMed PubMed Central Google Scholar
Rat AC, Guillemin F, Osnowycz G, Delagoutte JP, Cuny C, Mainard D, Baumann C: Полная замена тазобедренного или коленного сустава при остеоартрите: среднее и долгосрочное качество жизни. Arthritis Care Res.2010, 62: 54-62. 10.1002 / acr.20014.
Артикул Google Scholar
Franzén H, Johnsson R, Nilsson LT: ухудшение качества жизни через 10–20 лет после первичной артропластики тазобедренного сустава. J Артропластика. 1997, 12: 21-24. 10.1016 / S0883-5403 (97)
-5.Артикул PubMed Google Scholar
Брокельман Р.Б., ван Лун С.Дж., Рейнберг В.Дж.: Удовлетворенность пациента и хирурга после тотальной артропластики тазобедренного сустава.J Bone Joint Surg [Br]. 2003, 85: 495-498.
CAS Google Scholar
Söderman P, Malchau H, Herberts P, Zügner R, Regnér H, Garellick G: Результат после тотальной артропластики тазобедренного сустава: Часть II. Наблюдение за конкретным заболеванием и Шведский национальный регистр тотальной артропластики тазобедренного сустава. Acta Orthop Scand. 2001, 72: 113-119. 10.1080 / 000164701317323345.
Артикул PubMed Google Scholar
Суарес Дж., Аргуэльес Дж., Косталес М., Аречага С., Кабеса Ф., Виянде М.: Факторы, влияющие на возвращение к работе пациентов после замены тазобедренного сустава и реабилитации. Arch Phys Med Rehabil. 1996, 77: 269-272. 10.1016 / S0003-9993 (96)
CAS Статья PubMed Google Scholar
Bohm ER: Влияние тотального эндопротезирования тазобедренного сустава на занятость. J Артропластика. 2010, 25: 15-18. 10.1016 / j.arth.2008.11.011.
Артикул PubMed Google Scholar
Hulleberg G, Aamodt A, Espehaug B, Benum P: Клиническое и рентгенографическое 13-летнее контрольное исследование 138 артропластических операций тазобедренного сустава по Чарнли у пациентов в возрасте 50-70 лет: сравнение данных университетской больницы и данных реестра. Acta Orthop. 2008, 79: 609-617. 10.1080 / 17453670810016614.
Артикул PubMed Google Scholar
Манкусо К.А., Сальвати Э.А., Йохансон Н.А., Петерсон М.Г., Чарлсон М.Э .: Ожидания и удовлетворенность пациентов тотальной артропластикой тазобедренного сустава.J Артропластика. 1997, 12: 387-396. 10.1016 / S0883-5403 (97)
CAS Статья PubMed Google Scholar
Herberts P, Malchau H: Долгосрочная регистрация улучшила качество замены тазобедренного сустава: обзор шведского регистра THR, сравнивающий 160 000 случаев. Acta Orthop Scand. 2000, 71: 111-121. 10.1080 / 000164700317413067.
CAS Статья PubMed Google Scholar
Замена четверного сустава – двустороннее эндопротезирование тазобедренного и коленного суставов • Ортопедический центр Нью-Гэмпшира
Замена тазобедренного и коленного суставов впервые начала выполняться в Соединенных Штатах в начале 1970-х годов.Сейчас они считаются одной из самых распространенных и успешных ортопедических операций. Ежегодно выполняется более миллиона замен суставов, и, по оценкам, более 7 миллионов человек в США в настоящее время живут с искусственными бедрами или коленями. Это примерно два процента населения этой страны! Частота замены суставов увеличивается с возрастом. Подсчитано, что из людей старше 80 лет десять процентов перенесли замену коленного сустава и пять процентов – бедра.
У скольких людей с артритом одного бедра или колена будет артрит другого сустава?
Двусторонний артрит – довольно распространенное явление. Это имеет смысл, поскольку одни и те же факторы, увеличивающие риск артрита (за исключением травм), одинаково влияют на обе стороны. Например, индекс массы тела более 35 увеличивает риск развития артрита коленного сустава в четыре с половиной раза. Это должно одинаково повлиять как на правую, так и на левую сторону. Одно исследование пациентов, перенесших замену суставов, показало, что рентгенологический артрит двусторонних суставов встречается у более чем 80 процентов пациентов.
И как часто заменяют оба бедра и оба колена?
Пациенты часто спрашивают, каковы шансы на необходимость замены второго сустава. Одно недавнее исследование показало, что после замены тазобедренного сустава почти 30 процентов пациентов заменили контралатеральное бедро в течение 20 лет. После замены коленного сустава у 45 процентов было заменено контралатеральное колено. Однако риск замены тазобедренного сустава после замены коленного сустава (или наоборот) был намного ниже, всего от двух до шести процентов.
Почему замена бедра и обоих колен проводится гораздо реже?
Большинство людей с артритом нескольких суставов имеют системную причину артрита, например ревматоидный артрит (РА). В прошлом пациенты с РА часто имели тяжелые, калечащие деформации с изнурительным артритом нескольких суставов. Замена суставов чудесным образом вернула подвижность пациентам, которые часто были зависимы от инвалидных колясок. Многим из этих пациентов потребовалась замена тазобедренного и коленного суставов.Сегодня лекарства резко снизили тяжесть артрита у пациентов с РА. В настоящее время несколько необычно видеть тяжелый нелеченый ревматоидный артрит, за исключением стран третьего мира.
Следовательно, в настоящее время также довольно редко можно увидеть пациента, которому требуется замена обоих бедер и обоих колен. Хотя было подсчитано, что у восьми с половиной процентов пациентов с заменой сустава было заменено по крайней мере одно бедро и одно колено, нет данных о количестве пациентов, у которых были заменены оба бедра и оба колена.Для тех пациентов, которым требуется четырехкратная замена суставов, операция может восстановить подвижность и функцию и значительно улучшить качество их жизни.
Восстановление геометрии бедра после двухэтапного обмена с промежуточной резекционной артропластикой по поводу перипротезной инфекции сустава
Циммерли В., Трампуз А. и Охзнер П. Э. Инфекции протезных суставов. N. Engl. J. Med. 351 , 1645–1654.https://doi.org/10.1056/NEJMra040181 (2004).
CAS Статья PubMed Google Scholar
Kurtz, S. M. et al. Инфекционная нагрузка при эндопротезировании тазобедренного и коленного суставов в США. J. Артропластика 23 , 984–991. https://doi.org/10.1016/j.arth.2007.10.017 (2008).
Артикул PubMed Google Scholar
Пулидо, Л., Ганем, Э., Джоши, А., Пуртилл, Дж. Дж. И Парвизи, Дж. Инфекция перипротезного сустава: частота, время и предрасполагающие факторы. Clin. Ортоп. Relat. Res. 466 , 1710–1715. https://doi.org/10.1007/s11999-008-0209-4 (2008).
Артикул PubMed PubMed Central Google Scholar
Мероллини, К. М., Кроуфорд, Р. В., Уайтхаус, С. Л. и Грейвс, Н. Профилактика инфекций в области хирургического вмешательства после тотального эндопротезирования тазобедренного сустава в Австралии: анализ экономической эффективности. Am. J. Infect. Контроль 41 , 803–809. https://doi.org/10.1016/j.ajic.2012.11.015 (2013).
Артикул PubMed Google Scholar
Bozic, K. J. et al. Использование ресурсов больницы для первичного и ревизионного тотального эндопротезирования тазобедренного сустава. J. Bone Joint Surg. Являюсь. 87 , 570–576. https://doi.org/10.2106/jbjs.d.02121 (2005).
Артикул PubMed Google Scholar
Сегава, Х., Цукаяма, Д. Т., Кайл, Р. Ф., Беккер, Д. А. и Густило, Р. Б. Инфекция после тотального эндопротезирования коленного сустава. Ретроспективное исследование лечения 81 инфекции. J. Bone Joint Surg. Являюсь. 81 , 1434–1445 (1999).
Парвизи, Дж., Герке, Т. и Чен, А. Ф. Труды международного консенсуса по перипротезной инфекции суставов. Bone Joint J. 95-B , 1450–1452, DOI: https: //doi.org/10.1302/0301-620X.95В11.33135 (2013).
Леонард, Х. А., Лиддл, А. Д., Берк, О., Мюррей, Д. В. и Пандит, Х. Одно- или двухэтапная ревизия при инфицированном тотальном эндопротезе тазобедренного сустава? Систематический обзор литературы. Clin. Ортоп. Relat. Res. 472 , 1036–1042. https://doi.org/10.1007/s11999-013-3294-y (2014).
Артикул PubMed Google Scholar
Мэтьюз, П. К., Берендт, А. Р., МакНалли, М.А. и Байрен И. Диагностика и лечение инфекций протезных суставов. BMJ 338 , b1773. https://doi.org/10.1136/bmj.b1773 (2009 г.).
Артикул PubMed Google Scholar
Гомес, М. М., Тан, Т. Л., Манрике, Дж., Дейрменджиан, Г. К. и Парвизи, Дж. Судьба спейсеров в лечении перипротезной инфекции суставов. J. Bone Joint Surg. Являюсь. 97 , 1495–1502. https: // doi.org / 10.2106 / JBJS.N.00958 (2015).
Артикул PubMed Google Scholar
Лангенмайр, Э. Р., Константинидис, Л., Судкамп, Н. П. и Хельвиг, П. Инфекция протезного сустава после тотального артропластики тазобедренного сустава: результаты онлайн-опроса о текущих диагностических и терапевтических процедурах в 107 немецких больницах. Z. Orthop. Unfall. 155 , 310–317. https://doi.org/10.1055/s-0043-100098 (2017).
Артикул PubMed Google Scholar
Чой, Х. Р., Фрейберг, А. А., Мальчау, Х., Рубаш, Х. Э. и Квон, Ю. М. Судьба незапланированной фиксации протезных шарнирных спейсеров для инфицированного тотального эндопротезирования бедра и коленного сустава. J. Артропластика 29 , 690–693. https://doi.org/10.1016/j.arth.2013.07.013 (2014).
Артикул PubMed Google Scholar
Stockley, I., Mockford, B.J., Hoad-Reddick, A. & Norman, P. Использование двухэтапной обменной артропластики депо антибиотиками при отсутствии длительной антибиотикотерапии при инфицированном тотальном эндопротезировании тазобедренного сустава. J. Bone Joint Surg. Br. 90 , 145–148. https://doi.org/10.1302/0301-620X.90B2.19855 (2008).
CAS Статья PubMed Google Scholar
Berend, K. R. et al. Двухэтапное лечение инфекции перипротезного сустава связано с высоким уровнем инфекционного контроля, но высокой смертностью. Clin. Ортоп. Relat. Res. 471 , 510–518. https://doi.org/10.1007/s11999-012-2595-x (2013).
Артикул PubMed Google Scholar
Oussedik, S. I., Dodd, M. B. & Haddad, F. S. Результаты ревизионного эндопротезирования тазобедренного сустава на предмет инфекции после классификации в соответствии со стандартным протоколом. J. Bone Joint Surg. Br. 92 , 1222–1226. https://doi.org/10.1302/0301-620X.92B9.23663 (2010).
CAS Статья PubMed Google Scholar
Girdlestone, G. R. Острый гнойный артрит бедра: операция, обеспечивающая свободный доступ и эффективное дренирование. Clin. Ортоп. Relat. Res. 466 (258–263), 2008 г. https://doi.org/10.1007/s11999-007-0082-6 (1943).
Артикул Google Scholar
Марчак, Д. et al. Двухэтапное ревизионное эндопротезирование тазобедренного сустава при перипротезной инфекции сустава. Сравнительное исследование: с использованием прокладки или без нее. Внутр. Ортоп. DOI: https: //doi.org/10.1007/s00264-017-3500-8 (2017).
Jahoda, D. et al. [Двухэтапная реимплантация с использованием спейсеров – метод выбора при лечении инфекций, связанных с протезами тазобедренного сустава. Сравнение с методами, использовавшимися с 1979 по 1998 гг.]. Acta Chir. Ортоп. Traumatol. Чех. 70 , 17–24 (2003).
Langlais, F. Можем ли мы улучшить результаты ревизионного эндопротезирования при замене инфицированного тазобедренного сустава? J. Bone Joint Surg. Br. 85 , 637–640 (2003).
Артикул Google Scholar
Кабрита, Х. Б., Крочи, А. Т., Камарго, О. П. и Лима, А. Л. Проспективное исследование лечения инфицированных артропластических суставов тазобедренного сустава с использованием или без использования цементного спейсера, содержащего антибиотики. Clinics (Сан-Паулу) 62 , 99–108 (2007).
Артикул Google Scholar
Duncan, C.P. и Beauchamp, C. Временная система замены суставов, содержащая антибиотики, для лечения сложных инфекций бедра. Orthop. Clin. North Am. 24 , 751–759 (1993).
CAS Статья Google Scholar
Petis, S. M. et al. Спейсеры с антибиотиками после тотальной артропластики тазобедренного и коленного суставов: высокая частота осложнений. J. Артропластика 32 , 3510–3518. https://doi.org/10.1016/j.arth.2017.05.053 (2017).
Артикул PubMed Google Scholar
Нельсон, К. Л., Джонс, Р. Б., Вингерт, Н. К., Фольцер, М. и Боуэн, Т. Р. Обработка антибиотических спейсеров ультразвуком предсказывает неудачу во время двухэтапной ревизии при инфекциях протеза коленного и тазобедренного суставов. Clin. Ортоп. Relat. Res. 472 , 2208–2214. https://doi.org/10.1007/s11999-014-3571-4 (2014).
Артикул PubMed PubMed Central Google Scholar
Sorli, L. et al. Взаимосвязь между микробиологическими результатами во второй из двухэтапных процедур замены с использованием цементных прокладок и результатом после ревизии полной замены сустава на инфекцию: использование ультразвуковой обработки для помощи в бактериологическом анализе. J. Bone Joint Surg. Br. 94 , 249–253. https://doi.org/10.1302/0301-620x.94b2.27779 (2012).
CAS Статья PubMed Google Scholar
Сальвати, Э. А., Чекофски, К. М., Браузе, Б. Д. и Уилсон, П. Д. Младший. Реимплантация при инфекции: 12-летний опыт. Clin. Ортоп. Relat. Res. 170 , 62–75 (1982).
Google Scholar
Clegg, J. Результаты псевдоартроза после удаления инфицированного тотального протеза бедра. J Bone Joint Surg Br 59 , 298–301 (1977).
CAS Статья Google Scholar
Гарсиа-Рей, Э., Круз-Пардос, А. и Мадеро, Р. Клинический результат после преобразования резекционного эндопротезирования по Гирдлстоуну в полную замену тазобедренного сустава: ретроспективное исследование с сопоставимым методом случай-контроль. Костный сустав J. 96-B , 1478–1484, DOI: https: //doi.org/10.1302/0301-620X.96B11.33889 (2014).
Чарльтон, В. П., Хозак, В. Дж., Телокен, М. А., Рао, Р. и Биссет, Г. А. Осложнения, связанные с реимплантацией после эндопротезирования поясничного камня. Clin. Ортоп. Relat. Res. 407 , 119–126 (2003).
Артикул Google Scholar
Dallari, D. et al. Тотальное эндопротезирование тазобедренного сустава после эксцизионного эндопротезирования: показания и ограничения. Hip Int. 21 , 436–440 (2011).
Артикул Google Scholar
Abolghasemian, M. et al. Смещение центра вращения бедра после артропластики дисплазии Кроу III и IV: радиологическое и биомеханическое исследование. J. Артропластика 28 , 1031–1035. https://doi.org/10.1016/j.arth.2012.07.042 (2013).
Артикул PubMed Google Scholar
Асаяма, И., Чамнонгкич, С., Симпсон, К. Дж., Кинси, Т. Л. и Махони, О. М. Реконструкция положения тазобедренного сустава и силы отводящих мышц после тотального эндопротезирования тазобедренного сустава. J. Артропластика 20 , 414–420. https://doi.org/10.1016/j.arth.2004.01.016 (2005).
Артикул PubMed Google Scholar
Delp, S. L. & Maloney, W. Влияние расположения центра бедра на способность мышц генерировать момент. J. Biomech. 26 , 485–499 (1993).
CAS Статья Google Scholar
Делп, С. Л., Виксон, Р. Л., Коматту, А. В. и Кокмонд, Дж. Х. Как верхнее расположение суставного центра при артропластике тазобедренного сустава влияет на отводящие мышцы. Clin. Ортоп. Relat. Res , 137–146 (1996).
Flecher, X., Ollivier, M. & Argenson, J. N. Длина и смещение нижней конечности при тотальном эндопротезировании тазобедренного сустава. Orthop. Traumatol. Surg. Res. 102 , S9-20. https://doi.org/10.1016/j.otsr.2015.11.001 (2016).
CAS Статья PubMed Google Scholar
Sariali, E., Klouche, S., Mouttet, A. & Pascal-Moussellard, H. Влияние модификации смещения бедренной кости на походку после тотального эндопротезирования тазобедренного сустава. Acta Orthop. 85 , 123–127. https://doi.org/10.3109/17453674.2014.889980 (2014).
Артикул PubMed PubMed Central Google Scholar
Кэссиди, К. А., Нотичевала, М. С., Маколей, В., Ли, Дж. Х. и Геллер, Дж. А. Влияние смещения бедренной кости на боль и функцию после тотальной артропластики тазобедренного сустава. J. Артропластика 27 , 1863–1869. https://doi.org/10.1016/j.arth.2012.05.001 (2012).
Артикул PubMed Google Scholar
Mahmood, S. S., Mukka, S. S., Crnalic, S., Wretenberg, P. & Sayed-Noor, A. S. Связь между изменениями в общем смещении бедренной кости после тотального эндопротезирования тазобедренного сустава и функцией, качеством жизни и силой отводящих мышц. Проспективное когортное исследование 222 пациентов. Acta Orthop. 87 , 36–41, DOI: https: //doi.org/10.3109/17453674.2015.1091955 (2016).
Остин, М. С., Хозак, В. Дж., Шарки, П. Ф. и Ротман, Р. Х. Стабильность и равенство длины ног при тотальном эндопротезировании тазобедренного сустава. J. Артропластика 18 , 88–90. https://doi.org/10.1054/arth.2003.50073 (2003).
Артикул PubMed Google Scholar
Мэлони У. Дж. И Кини Дж. А. Несоответствие длины ног после тотального эндопротезирования тазобедренного сустава. J. Arthroplasty 19 , 108–110 (2004).
Артикул Google Scholar
О’Брайен, С., Кернохан, Г., Фицпатрик, К., Хилл, Дж. И Беверленд, Д. Восприятие навязанного неравенства длины ног у нормальных субъектов. Hip Int. 20 , 505–511 (2010).
Артикул Google Scholar
Barrack, R. L. et al. Точность положения вертлужного компонента при эндопротезировании тазобедренного сустава. J. Bone Joint Surg. Являюсь. 95 , 1760–1768. https://doi.org/10.2106/jbjs.l.01704 (2013).
Артикул PubMed Google Scholar
Karachalios, T., Hartofilakidis, G., Zacharakis, N. & Tsekoura, M. Последующее рентгенологическое исследование после артропластики с низким коэффициентом трения по Чарнли. Роль центра вращения. Clin. Ортоп. Relat. Res , 296 , 140–147 (1993).
Литтл, Н. Дж., Буш, К. А., Галлахер, Дж. А., Робек, К. Х. и Борн, Р. Б. Износ полиэтилена в вертлужной впадине, наклон вертлужной впадины и смещение бедренной кости. Clin. Ортоп. Relat. Res. 467 , 2895–2900.https://doi.org/10.1007/s11999-009-0845-3 (2009).
Артикул PubMed PubMed Central Google Scholar
Сакалкале, Д. П., Шарки, П. Ф., Энг, К., Хозак, В. Дж. И Ротман, Р. Х. Влияние смещения бедренного компонента на износ полиэтилена при тотальном эндопротезировании тазобедренного сустава. Clin. Ортоп. Relat. Res. 388 , 125–134 (2001).
Артикул Google Scholar
Schmalzried, T. P. et al. Премия Джона Чарнли. Износ – это функция использования, а не времени. Clin. Ортоп. Relat. Res. 381 , 36–46 (2000).
Биканик, Г., Делимар, Д., Делимар, М. и Печина, М. Влияние положения вертлужной впадины на нагрузку на бедро во время артропластики при дисплазии бедра. Внутр. Ортоп. 33 , 397–402. https://doi.org/10.1007/s00264-008-0683-z (2009).
Артикул PubMed Google Scholar
Папроски, В. Г., Грейданус, Н. В. и Антониу, Дж. Результаты ревизионного эндопротезирования тазобедренного сустава на ножки с широким пористым покрытием за 10 лет. Clin. Орто. Relat. Res. 369 , 230–242. https://doi.org/10.1097/00003086-199
0-00024 (1999).Артикул Google Scholar
Папроски, В. Г., Перона, П. Г. и Лоуренс, Дж. М. Классификация дефектов вертлужной впадины и хирургическая реконструкция при ревизионной артропластике.Последующая оценка через 6 лет. J. Arthroplasty 9 , 33–44, DOI: https: //doi.org/10.1016/0883-5403 (94)
-x (1994).
Патель, С. Р., Томс, А. П., Рехман, Дж. М. и Вимхерст, Дж. Исследование надежности измерительных инструментов, доступных на стандартных рабочих станциях системы архивирования изображений и связи для оценки рентгенограмм бедра после артропластики. J. Bone Joint Surg. Являюсь. 93 , 1712–1719. https://doi.org/10.2106/jbjs.j.00709 (2011).
Артикул PubMed Google Scholar
R Основная группа. R: Язык и среда для статистических вычислений. R Фонд статистических вычислений, Вена, Австрия. 2014. URL http://www.R-project.org
Sigmund, I.K. et al. Осложнения резекционного эндопротезирования при двухэтапной ревизии при лечении перипротезной инфекции тазобедренного сустава. J. Clin. Med. https://doi.org/10.3390/jcm8122224 (2019).
Артикул PubMed PubMed Central Google Scholar
Konyves, A. & Bannister, G.C. Важность несоответствия длины ног после тотального эндопротезирования тазобедренного сустава. J. Bone Joint Surg. Br. 87 , 155–157. https://doi.org/10.1302/0301-620x.87b2.14878 (2005).
CAS Статья PubMed Google Scholar
Малик А., Махешвари А. и Дорр Л. Д. Удар с полным протезированием тазобедренного сустава. J. Bone Joint Surg. Являюсь. 89 , 1832–1842. https://doi.org/10.2106/jbjs.F.01313 (2007).
Артикул PubMed Google Scholar
Komiyama, K. et al. Уменьшает ли высокий центр бедра диапазон движений при тотальном эндопротезировании бедра? Компьютерное моделирование исследования. J. Артропластика 31 , 2342–2347.https://doi.org/10.1016/j.arth.2016.03.014 (2016).
Артикул PubMed Google Scholar
Liebs, T. R., Nasser, L., Herzberg, W., Ruther, W. & Hassenpflug, J. Влияние смещения бедренной кости на качество жизни, связанное со здоровьем, после тотальной замены тазобедренного сустава. Bone Joint J. 96-b , 36–42, DOI: https: //doi.org/10.1302/0301-620x.96b1.31530 (2014).
Hirakawa, K. et al. Влияние положения и ориентации вертлужной впадины при цементированном тотальном эндопротезировании тазобедренного сустава. Clin. Ортоп. Relat. Res. 388 , 135–142 (2001).
Артикул Google Scholar
O’Brien, C. et al. Воздействие трабекулярного металла на центр вращения тазобедренного сустава при ревизии и сложном первичном эндопротезировании тазобедренного сустава, рентгенологический обзор. Hip Int. 27 , 500–504. https: // doi.org / 10.5301 / hipint.5000503 (2017).
Артикул PubMed Google Scholar
Дастане, М., Дорр, Л. Д., Тарвала, Р. и Ван, З. Смещение бедра при тотальном эндопротезировании тазобедренного сустава: количественное измерение с навигацией. Clin. Ортоп. Relat. Res. 469 , 429–436. https://doi.org/10.1007/s11999-010-1554-7 (2011).
Артикул PubMed Google Scholar
Schroder, J., Saris, D., Besselaar, P.P. и Marti, R.K. Сравнение результатов ложного сустава Girdlestone с реимплантацией тотального эндопротезирования тазобедренного сустава. Внутр. Ортоп. 22 , 215–218 (1998).
CAS Статья Google Scholar
Руководство по физиотерапии для полной замены тазобедренного сустава (артропластика)
Руководство по выбору PT
Тотальное эндопротезирование тазобедренного сустава (артропластика) – это обычное хирургическое вмешательство, которое проводится при тяжелом артрите или переломе бедра, когда консервативные методы лечения неэффективны.Цель операции по полной замене тазобедренного сустава – облегчить боль, улучшить подвижность суставов, а также восстановить или улучшить способность человека безопасно выполнять функциональные действия, такие как ходьба, стояние, подъем по лестнице или бег. Физиотерапевты работают с людьми, которым была проведена полная замена тазобедренного сустава, чтобы укрепить их мышцы и восстановить максимальный потенциал движения.
Физиотерапевты – это эксперты в области движений, которые улучшают качество жизни с помощью практического ухода, обучения пациентов и предписанных движений.Вы можете напрямую связаться с физиотерапевтом для оценки. Чтобы найти физиотерапевта в вашем районе, посетите раздел «Поиск терапевта».
Найдите ПТ рядом с вами!
Что такое полная замена тазобедренного сустава (артропластика)?
Операция по полной замене тазобедренного сустава удаляет поврежденные кости и хрящи, которые могут быть причиной болезненных дисфункций тазобедренного сустава, и заменяет поврежденное бедро протезом (искусственным).
Тазобедренный сустав шаровидный. Шарик является частью бедренной кости (бедренной кости), а лунка – частью бедренной кости / тазовой кости. Тип выполняемой операции по замене тазобедренного сустава зависит от физического состояния каждого человека.
Есть 2 типа операций по замене тазобедренного сустава:
Тотальное эндопротезирование тазобедренного сустава (эндопротезирование)
При тотальном эндопротезировании тазобедренного сустава (артропластика) и шарнир, и лунка заменяются искусственными частями. Полная замена тазобедренного сустава выполняется для лечения таких состояний, как:
Частичная замена тазобедренного сустава (гемиартропластика)
При частичной замене тазобедренного сустава (гемиартропластика) заменяется только подушечка тазобедренного сустава; бедренная впадина остается прочной и не требует замены.Гемиартропластика проводится при повреждении только «бедренной» или бедренной части тазобедренного сустава. Это в основном выполняется у пожилых и слабых пациентов, а также при переломах шейки бедра или бедренной кости.
Каково это?
Перед операцией люди, решившие пройти полную замену тазобедренного сустава, могут описать сильную боль в бедре и паху, которая может распространяться вниз по бедру.Боль может существенно повлиять на способность человека ходить, подниматься по лестнице, садиться или вставать, выполнять повседневные дела и спать на пораженной стороне.
Сразу после операции по замене тазобедренного сустава вы почувствуете скованность в бедре и ноге и мышечную слабость. Первоначально боль купируется в первую очередь с помощью лекарств. Ваш физиотерапевт также может порекомендовать пакеты со льдом, чтобы уменьшить дискомфорт и отек, и научит вас мягким упражнениям и движениям, которые помогут улучшить ваши движения и силу.
Как это диагностируется?
Для того чтобы пройти полную замену тазобедренного сустава, большинство пациентов уже были осмотрены медицинским работником. Ваш врач назначит рентген, чтобы оценить, есть ли изменения в костях и хрящах бедра. Если вы упали, рентген также поможет лечащим специалистам в области здравоохранения определить, есть ли перелом и требуется ли операция для восстановления вашей функции.Физиотерапевт оценит ваш диапазон движений, силу и то, насколько боль в бедре влияет на вашу функциональную подвижность. Факторы могут включать в себя то, как вы ложитесь и встаете с постели, садитесь и встаете, приседаете, ходите и перемещаетесь по лестницам и бордюрам. Результаты этих обследований помогут определить, может ли вам помочь операция по замене тазобедренного сустава.
Эндопротезирование тазобедренного сустава чаще всего выполняется у взрослых в возрасте от 60 до 80 лет. Ваша медицинская бригада поможет вам определить, подходите ли вы для операции, на основе вашего рентгеновского снимка и вашего физического состояния.Будут приняты во внимание факторы риска, которые могут помешать вашему выздоровлению, такие как пожилой возраст, ожирение, курение или чрезмерное употребление алкоголя в анамнезе.
Чем может помочь физиотерапевт?
Перед операцией
Ваш физиотерапевт расскажет вам, чего ожидать от операции, и даст вам упражнения для подготовки вашего тела перед операцией.
При подготовке к операции ваш физиотерапевт может научить вас:
- Упражнения на гибкость и укрепление нижних конечностей
- Как использовать ходунки или костыли для ходьбы и перемещения по ступеням
- Меры предосторожности после операции
Ваш физиотерапевт также может порекомендовать вам внести изменения в свой дом, чтобы повысить безопасность и помочь вашему выздоровлению, в том числе использовать приподнятое сиденье для унитаза, поручни на лестнице, поручень кровати и сиденье для ванны или поручни в душе. .В идеале эти изменения следует внести до операции, чтобы ваш дом был подготовлен к вашему возвращению.
После операции
В первый или второй день после операции физиотерапевт придет к вашей постели, чтобы начать послеоперационное лечение. Ваш физиотерапевт рассмотрит все послеоперационные меры предосторожности, которые необходимо предпринять, чтобы предотвратить повторные травмы и помочь восстановить ваше полноценное функционирование.
В зависимости от вашего конкретного случая / хирургической процедуры вас могут попросить ограничить вес, который вы кладете на хирургическую ногу.Это может быть всего лишь прикосновение пальца ноги или нагрузка, которую вы можете выдержать. Ваш физиотерапевт научит вас правильно переносить вес на пораженную ногу и порекомендует вспомогательное устройство, например ходунки или костыли, чтобы свести к минимуму дискомфорт, когда вы работаете над восстановлением своих физических функций.
Во время восстановления после неотложной помощи (первые 3-5 дней после операции) ваш физиотерапевт будет работать с вами, чтобы безопасно помочь вам:
- Повернитесь в постели и примите положение сидя.
- Встаньте с кровати, встаньте и пересядьте на стул.
- Ходите со вспомогательным устройством (ходунками или костылями) на короткие расстояния.
- Выполняйте мягкие упражнения на увеличение объема движений и укрепляющие упражнения в постели.
После операции ваш физиотерапевт может посоветовать , а не по номеру:
- Согните новое бедро более чем на 90 °.
- Наклонитесь вперед более чем на 90 ° (например, какое-то время вы не сможете наклониться, чтобы надеть носки и обувь).
- Скрестите ногу, положив новое бедро на другую ногу.
- Поверните ногу с новым бедром внутрь.
Физиотерапия будет продолжаться в течение нескольких недель после операции. В зависимости от вашей общей ситуации вам может потребоваться восстановление в учреждении краткосрочной реабилитации. Некоторые пациенты выписываются к себе домой без ухода из дома престарелых, в зависимости от помощи, доступной дома, и их способности оставаться в безопасности. Ваш физиотерапевт поможет вам принять это решение.
По мере вашего выздоровления вы продолжите работать над:
- Ходьба и восхождение по лестнице
- Баланс – после операции ваше равновесие может быть нарушено, что может привести к падению.
- Переход к кровати, стулу и машине
- Полное движение вашей ноги и нового бедра (например, надевание носков и обуви)
- Специальные упражнения для укрепления мышц для улучшения вашей способности стоять и ходить безопасно и независимо
Когда вы сможете выполнять эти действия без помощи или руководства, вы будете готовы к полноценной работе дома.Однако вам все равно может потребоваться продолжить физиотерапию в амбулаторной клинике.
Амбулаторные сеансы физиотерапии продолжат вашу работу по расширению диапазона движений (движений) и упражнениям на растяжку, а также нагрузкам с отягощением, чтобы восстановить ваши функции до максимально возможного уровня. На этом этапе ваша физиотерапия будет сосредоточена на реабилитации, связанной с конкретными видами деятельности, для достижения ваших конкретных целей, таких как возвращение к работе или спорту. Ваш физиотерапевт предложит упражнения, имитирующие эти действия.Ваш режим упражнений может включать в себя подъемные техники, толкание, тягу тележек, подъем по лестницам, упражнения на ловкость или легкий бег трусцой, в зависимости от ваших конкретных целей, вашего прогресса в восстановлении и уровня вашей активности.
Можно ли предотвратить эту травму или состояние?
Можно предотвратить или замедлить развитие остеоартрита, состояния, при котором может потребоваться полная операция по замене тазобедренного сустава, путем выбора здорового образа жизни, например, регулярных физических упражнений и здорового питания.Ваш физиотерапевт может научить вас упражнениям на кондиционирование, укрепление и гибкость, которые помогут вам поддерживать максимальную физическую форму на протяжении всей жизни.
Более 95% переломов бедра вызваны падениями. Лучший способ предотвратить необходимость в незапланированной операции по замене тазобедренного сустава – это предотвратить падение. Ваш физиотерапевт может помочь вам снизить вероятность падения, оценив риск падения и назначив упражнения на равновесие и регулярные упражнения с весовой нагрузкой. Ваш физиотерапевт также может порекомендовать изменения в вашей домашней обстановке для повышения вашей безопасности, например, устранение опасностей, связанных с путешествием, таких как нестабильные коврики, или установка поручней в ванной.
Какой физиотерапевт мне нужен?
Все физиотерапевты подготовлены на основе образования и опыта для лечения различных состояний или травм. Когда вы ищете физиотерапевта, вы можете учитывать следующее:
- Физиотерапевт, имеющий опыт лечения пациентов с ортопедическими или опорно-двигательными заболеваниями.
- Физиотерапевт, имеющий опыт лечения пациентов после полной замены сустава.
- Физиотерапевт, сертифицированный специалист по ортопедии.
Вы можете использовать инструмент онлайн-поиска Find PT, расположенный на веб-сайте Американской ассоциации физиотерапии, чтобы найти физиотерапевта в вашем районе.
Общие советы при поиске физиотерапевта (или любого другого поставщика медицинских услуг):
- Получите рекомендации от семьи и друзей или от других поставщиков медицинских услуг.
- Когда вы обращаетесь в клинику физиотерапии для записи на прием, спросите об опыте физиотерапевтов в проведении тотальной операции по замене тазобедренного сустава.
- Во время первого посещения физиотерапевта будьте готовы описать свои симптомы как можно подробнее.
- Вы также можете спросить совета у друзей или родственников, посещали ли они физиотерапию в прошлом.
Найдите ПТ рядом с вами!
Дальнейшее чтение
Американская ассоциация физиотерапии (APTA) считает, что потребители должны иметь доступ к информации, которая могла бы помочь им принимать решения в области здравоохранения, а также подготовить их к посещению врача.
APTA определила, что следующие статьи предоставляют одни из лучших научных доказательств тотального эндопротезирования тазобедренного сустава. В статьях сообщается о последних исследованиях и дается обзор стандартов практики лечения как в Соединенных Штатах, так и за рубежом. Заголовки статей связаны либо с рефератом статьи в PubMed *, либо со свободным доступом к полной статье, чтобы вы могли прочитать ее или распечатать копию и принести с собой к своему врачу.
Фонд артрита.
Цибулка М.Т., Блум, штат Нью-Джерси, Энсеки К. и др. Боль в бедре и нарушение подвижности – остеоартрит бедра: редакция 2017 г. J Orthop Sports Phys Ther. 2017; 47 (6): A1-A37. Бесплатная статья.
Нанаку М., Цубояма Т., Акияма Х. и др. Предоперационный прогноз амбулаторного статуса через 6 месяцев после тотального эндопротезирования тазобедренного сустава. Физика . 2013; 93: 88–93. Резюме статьи в PubMed.
Slaven EJ. Прогноз функционального результата через шесть месяцев после тотального эндопротезирования тазобедренного сустава. Физика . 2012; 92: 1386-1394. Резюме статьи в PubMed.
Vissers MM, Bussmann JB, Verhaar JA. Восстановление физического функционирования после тотального эндопротезирования тазобедренного сустава: систематический обзор и метаанализ литературы. Физика . 2011; 91: 615-629. Резюме статьи в PubMed.
* PubMed – это бесплатный онлайн-ресурс, разработанный Национальным центром биотехнологической информации (NCBI). PubMed содержит миллионы ссылок на биомедицинскую литературу, в том числе цитаты из базы данных MEDLINE Национальной медицинской библиотеки.
Отредактировано Jennifer Halvaksz, PT, DPT, сертифицированным клиническим специалистом по ортопедической физиотерапии. Автор: Пранджали Сате, PT, DPT, , сертифицированный клинический специалист по ортопедической физиотерапии . Рецензия редколлегии .
Артропластика | Johns Hopkins Medicine
Что такое артропластика?
Артропластика – это хирургическая процедура по восстановлению функции сустава.А сустав можно восстановить путем шлифовки костей. Искусственный сустав (называемый протез).
Различные типы артрита могут поражать суставы. Остеоартроз или дегенеративное заболевание суставов, потеря хряща или подушки в сустав, и является наиболее частой причиной артропластики.
Зачем мне может понадобиться артропластика?
Артропластика может использоваться, когда лечение перестает быть эффективным. снять боль в суставах и инвалидность.Некоторые медицинские процедуры для Остеоартрит, который можно использовать перед артропластикой, включает:
- Противовоспалительные препараты
- Обезболивающие
- Ограничение болезненных действий
- Вспомогательные приспособления для ходьбы (например, трость)
- Физиотерапия
- Инъекции кортизона в коленный сустав
- Инъекции вязких добавок (для добавления смазки в сустав сделать движения в суставах менее болезненными)
- Снижение веса (для полных людей)
- Упражнения и кондиционирование
У людей, перенесших артропластику, как правило, наблюдается значительное улучшение их боль в суставах, способность выполнять действия и качество жизни.
Большинство операций на суставах затрагивают бедро и колено, с операцией на лодыжке, локоть, плечо и пальцы выполняются реже.
Ваш лечащий врач может порекомендовать артропластика. Пожалуйста, обратитесь к хирургической операции по замене бедра и коленного сустава. процедуры для получения более конкретной информации.
Каковы риски артропластики?
Как и при любой хирургической процедуре, могут возникнуть осложнения. Некоторые возможные осложнения могут включать:
- Кровотечение
- Инфекционное заболевание
- Сгустки крови в ногах или легких
- Расшатывание протезных частей
Нервы или кровеносные сосуды в зоне операции могут быть повреждены.Это результаты при слабости или онемении. Боль в суставах не может быть уменьшена хирургическим вмешательством. и / или полная функция может не возвращаться.
Могут быть и другие риски в зависимости от вашего конкретного состояния здоровья. Быть обязательно обсудите любые проблемы со своим врачом до процедура.
Как подготовиться к артропластике?
- Ваш лечащий врач объяснит вам процедуру и предложит у вас есть возможность задать любые вопросы, которые могут у вас возникнуть по поводу процедура.
- Вам будет предложено подписать форму согласия, которая дает ваше разрешение на сделать процедуру. Внимательно прочтите форму и задавайте вопросы, если что-то не понятно.
- В дополнение к полной истории болезни ваш лечащий врач может: выполнить полный медицинский осмотр, чтобы убедиться, что вы в хорошем состоянии перед процедурой. Вы можете сдать анализ крови или другое диагностические тесты.
- Сообщите своему врачу, если вы чувствительны или страдаете аллергией. к любым лекарствам, латексу, пластырям и анестетикам (местным и Генеральная).
- Сообщите своему врачу обо всех лекарствах (прописанных и без рецепта) и травяных добавок, которые вы принимаете.
- Сообщите своему врачу, если у вас в анамнезе было кровотечение. расстройства или если вы принимаете какие-либо антикоагулянты (разжижающие кровь) лекарства, аспирин или другие лекарства, влияющие на свертываемость крови. Это вам может потребоваться отменить эти лекарства перед процедурой.
- Если вы беременны или подозреваете, что беременны, вы должны уведомить ваш поставщик медицинских услуг.
- Перед процедурой вас попросят голодать в течение 8 часов, как правило. после полуночи.
- Перед процедурой вы можете получить успокаивающее средство, которое поможет вам расслабиться.
- Вы можете встретиться с физиотерапевтом перед операцией, чтобы обсудить: реабилитация.
- Попросите кого-нибудь помочь по дому в течение недели или двух после вас выписывают из больницы.
- В зависимости от вашего состояния здоровья ваш лечащий врач может запросить: другой специфический препарат.
Что происходит во время артропластики?
Артропластика обычно требует пребывания в больнице. Процедуры могут отличаться в зависимости от вашего состояния и практики вашего лечащего врача.
Артропластика может быть сделана, пока вы спите под общим наркозом, или пока вы бодрствуете под местной анестезией. Ваш анестезиолог обсудите это с вами заранее.
Обычно артропластика следует за этим процессом:
- Вас попросят снять одежду и дадут халат.
- Внутривенное (IV) введение может быть введено в вашу руку или руку.
- Вы будете расположены на операционном столе таким образом, чтобы лучший доступ к оперируемому суставу.
- Может быть вставлен мочевой катетер.
- Если на месте операции имеется чрезмерное количество волос, их можно сбрить.
- Анестезиолог будет постоянно контролировать ваш пульс, кровь. давление, дыхание и уровень кислорода в крови во время операции.
- Кожа над местом операции будет очищена антисептиком. решение.
- Врач сделает разрез в области сустава.
- Врач отремонтирует или удалит поврежденные части соединение.
- Разрез закрывают швами или хирургическими скобами.
- Будет наложена стерильная повязка или повязка.
Что происходит после артропластики?
В больницеПосле операции вас отвезут в палату восстановления для наблюдения.Как только ваше кровяное давление, пульс и дыхание стабилизируются и вы оповещение, вас отвезут в вашу больничную палату. Артропластика обычно требует пребывание в больнице в течение нескольких дней.
Важно начать движение нового сустава после операции. Физический терапевт встретится с вами вскоре после операции и спланирует упражнения программа реабилитации для вас. Ваша боль будет контролироваться лекарствами чтобы вы могли участвовать в программе упражнений. Вам будет предоставлено план упражнений, которому нужно следовать как в больнице, так и после выписки.
Вас выпишут домой или в реабилитационный центр. В любом случае, Ваш лечащий врач организует продолжение физиотерапии пока вы не восстановите мышечную силу и хороший диапазон движений.
ДомаКогда вы вернетесь домой, важно содержать операционную в чистоте и сухой. Ваш лечащий врач даст вам конкретные инструкции по купанию. Швы или хирургические скобки будут сняты во время контрольного осмотра. посещение.
Примите обезболивающее в соответствии с рекомендациями врача. Аспирин или некоторые другие обезболивающие могут увеличить вероятность кровотечение. Обязательно принимайте только рекомендованные лекарства.
Сообщите своему врачу о любом из следующего:
- Лихорадка или озноб
- Покраснение, отек, кровотечение или другие выделения из места разреза
- Усиление боли вокруг места разреза
- Онемение и / или покалывание пораженной конечности
Вы можете вернуться к своей обычной диете, если только ваш лечащий врач не посоветует вам по-другому.
Вы не должны садиться за руль до тех пор, пока об этом не скажет врач. Другой могут применяться ограничения активности.
Внесение определенных изменений в ваш дом может помочь вам во время вашего восстановление. Эти модификации включают следующее:
- Правильные поручни вдоль всей лестницы
- Поручни безопасности в душе или ванне
- Скамья или стул для душа
- Поднятое сиденье для унитаза
- Устойчивый стул с твердой подушкой сиденья и устойчивой спинкой на двух подлокотниках.Этот позволит расположить колени ниже бедер
- Губка с длинной ручкой и душевой шланг
- Перевязочная палочка
- Носок помощи
- Рожок для обуви с длинной ручкой
- Дотянуться до палки для захвата предметов
- Прочные подушки для подъема бедер выше колен при сидении
- Удаление незакрепленных ковров и электрических шнуров, из-за которых вы можете споткнуться
Ваш лечащий врач может дать вам дополнительные или альтернативные инструкции после процедуры, в зависимости от вашей конкретной ситуации.
Следующие шаги
Прежде чем согласиться на тест или процедуру, убедитесь, что вы знаете:
- Название теста или процедуры
- Причина, по которой вы проходите тест или процедуру
- Какие результаты ожидать и что они означают
- Риски и преимущества теста или процедуры
- Каковы возможные побочные эффекты или осложнения
- Когда и где вы должны пройти тест или процедуру
- Кто будет проводить тест или процедуру и какова квалификация этого человека находятся
- Что бы произошло, если бы вы не прошли тест или процедуру
- Любые альтернативные тесты или процедуры, о которых стоит подумать
- Когда и как вы получите результат
- Кому звонить после теста или процедуры, если у вас есть вопросы или проблемы
- Сколько вам придется заплатить за тест или процедуру
По данным исследования, пациенты могут жить дольше после замены тазобедренного сустава – ScienceDaily
Операция по замене тазобедренного сустава не только улучшает качество жизни, но также увеличивает продолжительность жизни по сравнению с людьми того же возраста и пола, сообщает исследование Clinical Ортопедия и родственные исследования® (CORR®) , публикация Ассоциации хирургов костей и суставов®.Журнал издается Wolters Kluwer.
По данным исследования Питера Кнудде, доктора медицины, из Шведского регистра артропластики тазобедренного сустава, Гетеборг, и его коллег, через десять лет после операции пациенты, перенесшие плановую тотальную артропластику тазобедренного сустава (THA), имеют немного более высокую выживаемость по сравнению с общей популяцией. Доктор Кнудде комментирует: «Наше исследование показывает, что замена тазобедренного сустава может продлить жизнь на несколько лет, а также на« жизнь к годам », увеличивая шансы на более длительную выживаемость, а также улучшая качество жизни.«
Через десять лет увеличилась выживаемость пациентов, перенесших артропластику тазобедренного сустава
Исследователи проанализировали послеоперационную выживаемость почти 132 000 пациентов, перенесших THA в Швеции с 1999 по 2012 год. Средний возраст замены тазобедренного сустава составлял около 68 лет. В течение среднего периода наблюдения 5,6 лет около 16,5% пациентов умерли.
Выживаемость после THA была дольше, чем ожидалось, по сравнению с людьми того же возраста и пола в общей популяции Швеции.В первый год выживаемость была на один процент выше у пациентов с THA по сравнению с подобранной популяцией.
Разница увеличилась до трех процентов через пять лет, затем уменьшилась до двух процентов через десять лет. К 12 годам выживаемость пациентов с THA больше не отличалась от общей популяции.
Разница в выживаемости была значимой в основном среди пациентов с диагнозом первичный остеоартрит. Это состояние, отражающее возрастной «износ», составляло 91 процент пациентов, перенесших THA.У пациентов с некоторыми другими диагнозами, включая остеонекроз, воспалительный артрит и «вторичный» остеоартрит из-за других состояний здоровья или факторов риска, выживаемость после THA была ниже по сравнению с населением в целом.
Неудивительно, что пациенты с другими сопутствующими заболеваниями (коморбидностью) имели более низкую выживаемость после THA. Более низкий уровень образования и одиночное семейное положение также были связаны с более низкой выживаемостью.
Тотальное эндопротезирование тазобедренного сустава зарекомендовало себя в увеличении подвижности, уменьшении боли и улучшении качества жизни у людей с болью в бедре и дисфункцией.Исследователи отмечают «веские признаки» того, что выживаемость пациентов после THA улучшается, и что пациенты, проходящие THA, как правило, живут дольше, чем соответствующая общая популяция. Новые результаты подтверждают это впечатление, показывая небольшое, но значительное улучшение ожидаемой выживаемости у пациентов, перенесших THA.
«Причины увеличения относительной выживаемости неизвестны, но, вероятно, имеют многофакторный характер», – пишут исследователи. Они отмечают некоторые важные ограничения своего исследования реестра, в том числе тот факт, что для THA отбираются только пациенты с относительно хорошим здоровьем.
«Хотя ни один хирург не будет рекомендовать THA пациентам просто для того, чтобы они жили дольше, но вполне вероятно, что шансы выжить дольше связаны с успешной операцией для пациентов, нуждающихся в замене тазобедренного сустава», – говорит д-р Кнудде. Он отмечает, что это может быть доказано только рандомизированным контролируемым испытанием, которое невозможно провести по этическим причинам. «Таким образом, мы считаем, что данные, собранные регистрами в рамках хорошо проведенного наблюдательного исследования, могут дать эти ответы.«
Согласно прилагаемой статье CORR Insights® Ханнеса А. Рюдигера, доктора медицины, из клиники Шультесс, Цюрих, исследование дает новое представление о пользе для здоровья и экономической ценности THA. Поскольку процедура проводится у более молодых пациентов, важна информация о долгосрочной частоте повторных (ревизионных) операций. Доктор Рюдигер пишет: «Как хирургам, нам нужно больше данных, чтобы посоветовать пациенту, чего можно и чего нельзя ожидать от вмешательства, и как оно повлияет на них в течение всей остальной жизни.«
История Источник:
Материалы предоставлены Wolters Kluwer Health . Примечание. Содержимое можно редактировать по стилю и длине.
Воспаление связок коленного сустава симптомы – Воспаление связок коленного сустава: симптомы и лечение болезни
Воспаление связок коленного сустава. Причины, симптомы, лечение народными средствами, препараты
Коленный сустав – самый надёжный в человеческом теле. Но иногда и его прочность не спасает от травм. Воспаление связок — одно из самых распространённых заболеваний, лечение и восстановление после которого требует много времени и сил.
Содержание записи:
Как устроен коленный сустав. Причины воспаления его связок
Коленный сустав состоит из бедренной кости (бедра), голени, коленной чашечки, сухожилий, связок и хряща.
В нижней части голени расположены 2 кости:
- большеберцовая или голень;
- малоберцовая, расположенная в задней части наружной стороны голени.
На внешней стороне коленного сустава находятся 2 связки, соединяющие бедренную кость с малоберцовой и голенью. Их функция состоит в управлении движением колена вправо и влево.
Имеются 2 дополнительные крестообразные связки, которые тянутся между бедром и голенью. Они поддерживают голени при движении вперед и назад. Коленная чашечка представляет собой треугольную кость в передней части колена. Она прикреплена сухожилиями к мышцам четырёхглавой мышцы бедра и с её помощью колено выпрямляется.
Поверхности костей бедра имеют гладкое, прочное покрытие в виде суставного хряща, который смягчает трение между костями и позволяет им легко двигаться.
Когда все составные части работают синхронно и в гармонии друг с другом, то сустав легко и без усилий двигается. Коленный сустав снабжается кровью через ветви бедренной и подколенной артерий. Здесь же находятся большеберцовый, малоберцовый и бедренный нерв.
Фиброзно-хрящевые структуры в колене представляют собой мениски, которые выполняют следующие функции:
- отвечают за стабильность сустава;
- действуют как амортизаторы.
Между подвижными частями коленного сустава находятся бурсы – мешки с синовиальной жидкостью. Они предотвращают износ всех структур коленного сустава. Большую роль в суставе играют связки.
Основными являются:
- Коленная.
- Коллатеральные или ремешковые связки, существующие для стабилизации шарнирного движения колена.
- Крестообразные, пересекающиеся. Они предотвращают передний и задний вывих голени.
Колено, все его суставы, выполняют 4 основные движения:
- Растяжение. Проводится четырёхглавой мышцей бедра.
- Сгибание. Осуществляется подколенными сухожилиями.
- Боковое вращение. Производится бицепсом бедра.
- Медиальное вращение. Этот тип вращательных движений проводится с помощью 5 мышц коленного сустава.
Воспаление связок коленного сустава (лечение осуществляется врачом травматологом) может быть следствием разрыва. Такие связки опухают, вызывают нестерпимую боль, затрудняют передвижение.
Повреждения связок подразделяется на 3 вида:
- Растяжение. При этом повреждается только небольшая часть связочного аппарата.
- Частичный разрыв. Он может затрагивать большую часть связок.
- Полный разрыв коленных связок.
Причины, способствующие воспалению связок, отёку коленного сустава:
- Реактивный артрит. Инфекция, попавшая в желудок или кишечник, становится причиной воспаления и отёка коленных костей, связок.

- Спондилит. При анкилозирующем спондилите, который затрагивает позвоночный столб, происходит и воспалительный процесс в коленях.
- Псориатический артрит. Это разновидность кожной инфекции, приводящей к воспалению связок в коленях и локтях.
- Ревматоидный артрит. Он также влияет на развитие воспаления в коленном суставе, что связано с недостатком питательных веществ. В результате дефицита веществ ослабевает иммунная система, коленные суставы начинают болеть и опухать.
- Тендинит. Воспаление тканей, связывающих мышцы и кости.
Есть и другие причины воспаления:
- Внезапные травмы.
- Растяжения.
- Вывихи.
- Спортивные травмы.
Продукты с глютеном, который вызывает у многих людей аллергию, могут спровоцировать воспаление связок.
Симптомы воспалительного процесса в колене
Признаки воспаления очень распространены и их легко идентифицировать:
- Отёк в суставе, болезненность.
- Сильные суставные боли.
- Припухлость и наличие кровоподтёка.
- Лихорадка.
- Скованность в суставах.
- Болезненный хруст или щелчки в суставах.
- Затруднение при перемещении, ходьбе.
- Неустойчивость коленного сустава, оно или скованно, или разболтано.

При игнорировании воспалительного процесса болезнь распространяется и на другие суставы, становится хронической.
Кто находится в группе риска? Предрасполагающие факторы
Воспаление связок коленного сустава (лечение занимает длительный период) обычно возникает при занятиях спортом: футболом, горнолыжным спортом, бегом, хоккеем, прыжками. Это происходит в том случае, если нагрузка при движении происходит в большем объёме, чем обычно или в момент подворачивания стопы.
Связки изменяются и по мере старения. У ребёнка они состоят из эластичных тканей, растягиваются по принципу резинки. У пожилых становятся фиброзными, состоящими из коллагеновых волокон, которые уже не растяжимы, поэтому они чаще отрываются и разрываются.
Причины воспаления связок у спортсменов
На боли в коленных суставах жалуются 25% спортсменов.
Чаще всего подвергаются риску повреждения гимнасты. Основными видами повреждений являются растяжения связок, переломы эпифиза, вывих надколенника, тендиниты различных форм. Часто происходят повреждения крестообразной связки.
Воспаления являются следствием множества соединённых между собой причин. Это микротравмы, не вылеченные должным образом.
Истощение организма в силу высоких физических нагрузок, которое выражается в нехватке микроэлементов и питательных веществ. Повышенные нагрузки на хрящевую ткань, от которой зависит нормальная функция сустава. Всё вместе приводит к воспалительным процессам, которые негативно влияют на самочувствие спортсмена и, как итог, развиваются хронические заболевания.
Диагностика патологий
Существует определённый процесс диагностики воспалительного процесса:
- Сбор анамнеза.
- Проведение физического теста, определяющего опухоль и причину её возникновения.
- Анализ крови на скорость оседания эритроцитов, общий анализ крови.
- Анализ суставной жидкости.
- Обследование состояния костной системы с помощью МРТ.

- Сдача теста на уровень мочевой кислоты.
- Тестирование С-реактивного белка.
- Тесты на стабильность сустава: Пахмана и переднего выдвижного ящика.
Лечение
Воспаление связок коленного сустава лечение устраняет полностью, но сложность терапии зависит от стадии заболевания. Для этого необходимо определить, возникла ли оно от травмы или развивающейся болезни.
Лечение связок выполняется по определённой программе:
- Состояние покоя для колена.
- Прикладывание льда в первый момент после травмирования.
- Наложение фиксирующей повязки.
- Поднимание колена для уменьшения отёка.
В последующем на травмированное место накладывается тёплый компресс, разрабатывается комплекс специальных упражнений, проводится лечебный массаж.
Фармакологические препараты
С лечебной целью назначаются препараты, снимающие боль, воспаление. Нестероидные лекарственные средства способны лишь временно снять симптомы, но не влияют на процесс заживления. Продолжительность их приёма не должна превышать 1-2 недели. В дальнейшем следует отдать предпочтение препаратам, блокирующим ЦОГ-2 (неселективным ингибиторам).
Лечение на первоначальном этапе воспаления связок коленного сустава включает раннее обезболивание и противовоспалительную терапию. В последующем применяются мази и гели, содержащие НПВП. С успехом применяется препарат Эфкамон. Мазь имеет согревающее действие, можно применять в качестве компресса. 
| Группа препаратов | Наименование | Действие |
НПВП | Ибупрофен | 1600-2400 мг 1 раз в день |
| Напроксен | 500-1000 мг 2 раза в день | |
| Диклофенак | Внутримышечно, не более 75 мг | |
| Кетанов | Разовая доза 10 мг. При сильном болевом синдроме можно принимать до 4 раз в день, не более 40 мг | |
| Селективные ингибиторы | Нимесулид | Продолжительность терапии не должна превышать 2 недели, принимается по 1 таб. (100 мг) 2 раза в день |
| Целекоксиб | 1 раз в сутки по 200 мг | |
| Амелотекс | Высшая допустимая доза 15 мг. |
Болевые синдромы снимаются мазями, имеющими в своем составе капсаицин:
- Никофлекс.
- Эспол.
- Камфоцин.
- Капсикам.

Имеющийся недостаток лекарственных средств – вызывают жжение и в некоторых случаях аллергические реакции.
Для улучшения венозного оттока применяются препараты:
- Троксевазин.
- Венитан.
Не стоит ограничиваться лекарственными препаратами. Укреплять суставы, связки нужно с помощью витаминных комплексов.
Среди лидеров, влияющих на опорно-двигательный аппарат, стоят группы витаминных комплексов:
- Ретинол.
- Аскорбиновая кислота.
- Витамины группы В.
- Витамины группы Е.
Не следует отказываться и от минералов, таких как кальций, селен, кремний, марганец.
| Наименование комплекса | Состав |
| Ортомол Артро плюс | Мультивитаминный препарат, помогает укреплять опорно-двигательный аппарат. Нужно принимать по 2 капсулы в день после еды. |
| СустаНорм | Эффективен для восстановления подвижности суставов. |
| АртриВит |  В препарате содержится смесь минералов: молибден, селен, кремний. Укоряют заживление тканей, хрящей, восстанавливают подвижность суставов. В препарате содержится смесь минералов: молибден, селен, кремний. Укоряют заживление тканей, хрящей, восстанавливают подвижность суставов. |
Кроме того, следует включить в рацион продукты, содержащие полезные витамины и минералы.
Физиотерапия
Большинство пациентов, страдающих от воспаления коленного сустава, проходят процедуры физиотерапии:
- УВЧ-терапия. Переменные токи стимулируют кровоток, ускоряют заживление, регенерацию тканей.
- Парафинотерапия. Процедура обладает анальгезирующим действием.
- Магнитотерапия. Назначается для улучшения кровотока, снятия отёка. Эту процедуру можно проводить в домашних условиях при наличии портативного аппарата для магнитотерапии, который можно приобрести в аптеке.
- Криотерапия. Лечение основано на применении холода, который образуется с помощью аппарата Пельтье.
- Ударно-волновая терапия (УВТ). Уменьшает активность воспалительного процесса, болезненность, увеличивает прочность тканей.

- Лазеролечение. Можно применять на вторые сутки после травмирования.
Хирургическое вмешательство
В случаях разрыва крестообразной связки и связок мениска допускается операция по устранению дефекта путём артроскопии. В случае полного разрыва боковой связки также показана хирургия. При разрыве связки самостоятельно не восстанавливаются, поэтому необходимо оперативное вмешательство.
Во время операции вводится специальная камера через небольшой кожный разрез. Через неё происходит процесс сшивания повреждений крестообразной связки или ткань связки восстанавливается с помощью аутогенной ткани сухожилий.
В случае прорыва суставной капсулы проводится процедура аспирации суставной жидкости. Послеоперационное восстановление включает процедуры лечебной физкультуры и мероприятия по профилактике тромбоза.
Тейпирование при коленном тендините
Воспаление связок коленного сустава (лечение проводится комплексное), растяжения, разрывы лечатся с помощью кинезиологического тейпирования. В этом случае на повреждённую область накладываются клейкие ленты по особой схеме.
Правильно наложенные тканевые ленты улучшают микроциркуляцию и лимфоток в повреждённых областях, снижают мышечный гипертонус. Удобство данной процедуры в том, что при наложенной ленте сохраняется возможность передвижения и в то же время связки не подвергаются нагрузке.
Лечебная гимнастика. Комплекс упражнений
Упражнения начинают делать, когда уменьшатся боль и отёк. Ортопеды назначают упражнения, которые помогают растягивать и сгибать колено, что позволяет увеличить диапазон движения, уменьшает количество жидкости в коленном суставе.
Занятия играют важную роль в предотвращении жёсткости, помогают нормализовать двигательные функции коленей. Выполняются по 2-3 раза в день. Постепенно нагрузки увеличиваются, для чего используются тренажёры и беговые дорожки, укрепляющие мышцы вокруг колена.
Примерные упражнения первые 7 дней после травмы:
- Сгибание и разгибание колена. Выполняется в лёгком режиме, с учётом болевого синдрома.
- Покачивание стопой взад-вперед.
- Ходьба. Это упражнение следует делать после того, как врач разрешил ходить. Опора полностью на повреждённую ногу не желательно, лучше использовать трость.
Упражнения в последующие две недели:
- Продолжение упражнений 1 этапа.

- Полуприседания, которые выполняются с опорой у спины (стула или стены).
- Приподнимание на носках.
Физические упражнения в последующий месяц:
- Повторяются упражнения из 1 и 2 этапов и добавляются новые.
- Отведение прямой ноги в сторону и возвращение её в исходное положение. Проводится на полу, лёжа на спине.
- Самостоятельная ходьба без опоры.
- Занятия с использованием эллиптического тренажёра.
Все упражнения нужно проводить не спеша, избегая резких движений. На 5-8 неделях необходимо выполнять упражнения в полном объёме для восстановления мышечной силы. В таком случае они проводятся с утяжелителями. В последующем следует заниматься ежедневно физкультурой, добавляя упражнения для балансировки туловища и приседания.
Народные средства
Домашние средства для лечения воспаления связок включают использование охлаждающих компрессов:
- Картофельная маска. Для её приготовления берётся 1-2 средние картофелины, натираются на крупной тёрке и отправляются в морозильную камеру на 20 мин.
- После охлаждения из массы делается компресс на колено.
- Через 15 мин. смесь убирается.
Для устранения гематом:
- Взять сок алоэ и лёгкими движениями втирать в больное колено.

- Средство способствует снятию отёка, болевого синдрома.
Для ускорения регенерации воспалённой ткани:
- Белую аптечную глину развести водой до состояния густой сметаны.
- Втирать в колено, затем накрыть тканью и оставить на 20 мин.
- По окончании процедуры смыть тёплой водой.
Настой корня девясила поможет уменьшить отёк и ускорит процесс заживления:
- Взять 2 ст. л. измельчённой травы, залить кипятком, 2 ст., прокипятить в течение 2-3 мин. Отвар настаивать 2-3 часа.
- Ватный тампон, смоченный в растворе, приложить к больному месту, перебинтовать и оставить на 2-3 часа.
Домашний гипс и солевой компресс
Соль, благодаря всасывающим свойствам, вытягивает жидкость из поверхностных слоёв кожи, чем способствует устранению инфекций, а вместе с жидкостью уходят вредные вещества. Таким образом, ускоряется процесс заживления.
Как сделать солевую повязку:
- Взять 10 г соли на 100 мл воды. Приготовить гипертонический раствор. Соль должна быть чистая, без добавок.
- Сложить марлю в 6-8 слоёв. Смочить её в растворе.
- Наложить на повреждённую часть колена, закрепить бинтом.
- Не следует накладывать плёнку во избежание парникового эффекта. Между кожей и тканью должен быть воздухообмен.
Для приготовления гипса в домашних условиях следует приобрести бинт из негигроскопичной марли, длиной от 3 до 4 м. Затем понадобится порошкообразный гипс и тёплая вода.
Процесс изготовления:
- Насыпать гипсовый порошок в плоскую посуду или лоток. Смешать в равных долях с тёплой водой.

- Погрузить полностью бинтовую ленту в гипс, утрамбовать и аккуратно свернуть в рулон.
- При наложении гипса намочить бинт в тёплой воде, полностью погрузив в посуду. После того как из воды выйдут последние пузырьки воздуха, вынуть бинт и после этого можно начинать гипсовать повреждённый участок колена.
- Перед наложением гипсовой повязки колено можно обработать мазью или гелем.
- В процессе наложения гипса бинт следует оттягивать и строго фиксировать.
Прогноз и осложнения
В большинстве случаев после растяжения связок окончательное выздоровление наступает через 2-2,5 месяца. Но и после этого периода возникают различные неприятные симптомы. Это происходит потому, что реабилитационный курс был проведён не полностью.
Болезненность колена, сложность при ходьбе являются признаками механической нестабильности. Причинами могут быть и смещения костей, травмы в сухожилиях, их смещения, наросты на суставной капсуле. Все эти симптомы должны быть устранены при восстановлении коленного сустава. Недолеченные, плохо восстановленные суставы могут привести к развитию хронических заболеваний опорно-двигательного аппарата.
 При воспалении связок коленного сустава лучше обратиться к ортопеду
При воспалении связок коленного сустава лучше обратиться к ортопедуНе следует заниматься самолечением при воспалении связок коленного сустава. В случае возникших осложнений можно утратить двигательные функции. Для проведения качественного лечения лучше довериться опытному врачу и выполнять все его рекомендации.
Автор: Беляева Анна
Оформление статьи: Мила Фридан
Видео о лечении воспаления коленного сустава
Елена Малышева расскажет как за 10 минут вылечить боль в колене:
healthperfect.ru
Воспаление связок коленного сустава: лечение и профилактика
При воспалении связок коленного сустава возникает боль и дискомфорт, чем быстрее начнется лечение, тем больше шансов избежать осложнений. Резкие или чрезмерно активные движения, вызвавшие микротравмы, постоянно одинаковая работа мышц, вызывают не только неприятные ощущения, но могут привести к появлению отложений солей кальция. А это, в свою очередь, вызывает воспаление связок коленного сустава, вырождение и утрату подвижности коленного сустава.
Группа риска

Заболевание – не редкость на спортивной площадке. Оно поражают людей, которые постоянно производят следующие действия:
- прыгают;
- ускоряются и тормозят.
Можно с уверенностью утверждать, что в группу риска входят такие виды спорта, где люди двигаются в разных направлениях и с разной амплитудой:
- футбол;
- прыжки в длину и высоту;
- лыжи;
- баскетбол;
- волейбол.
Воспаление связок колена еще называют «травма прыгуна», из-за того, что вероятность травмировать колено во время прыжка повышается. Эффект усиливается твердым покрытием спортивной площадки.
Факт! У людей пожилого возраста воспаление проявляется как элемент природного течения старения.
Также в зоне риска находятся люди с лишним весом и варикозным расширением вен, при плоскостопии и разной длине ног. Сюда попадают любительницы высоких каблуков и неудобной обуви.
Также воспалительному процессу способствуют грибковые заболевания, инфекции и паразиты. В редких случаях воспаление связок связано с такими патологиями, как сахарный диабет или хроническая почечная недостаточность.
Симптомы заболевания
Специалисты выделяют следующие симптомы воспаления связок коленного сустава:
- Боль, возникающая при подъеме или спуске, а также от долгого стояния.
- Появление в редких случаях отечности в зоне воспаления.
- Повышение температуры в зоне поражения.
- Покраснение и снижение подвижности.
- Скрип или хруст сустава при движении.
- Скованность и напряженность в коленях.
При воспалении связок трудно полностью согнуть или распрямить ногу. Поэтому стоит незамедлительно обратиться за помощью к специалисту, чтобы начать лечение.
Также читайте другую статью про артроз 2 степени.
Диагностика
Обязателен осмотр специалиста. В основном, достаточно определения симптомов: внешнего осмотра и пальпации. При диагностическом осмотре врач пальпирует место крепления связок к надколеннику, нажимая, определяет расположение очага воспалительного процесса. Также производится диагностический эксперимент: требуется разогнуть коленный сустав под действием сопротивления. В большинстве случаев это происходит с болезненными ощущениями.
Для диагностики применяют такие методы исследования:
- лабораторные;
- рентген;
- компьютерная томография.
Лабораторные исследования включают анализ синовиальной жидкости, крови, мочи, показывают инфекционную природу заболевания или ревматоидный процесс.
Рентгенограмма, в проекции прямо и сбоку, помогает уточнить поставленный диагноз, но уже на последней стадии, когда началось отложение солей.
В случае выявления некоторых патологий (окостенения или микротрещин в кости, возможны при остеопорозе и постоянных перегрузках), проводится обследование компьютерной и магнитно-резонансной томографией. Исследование ультразвуком помогает найти вырождение соединительной ткани и травмы. Во время восстановления УЗИ определяет степень усиления кровообращения.
О том, какие мази применять при артрозе, узнайте в другой статье.
Лечение
Консервативное лечение воспаления связок коленного сустава производится следующим образом:
- Прием препаратов для устранения воспалительного процесса.
- Изменение тренировочного режима (уменьшение интенсивности, задействование других групп мышц спортсменам).
- Гимнастические упражнения для растягивания и укрепления мышц бедра.
- Накладывание тейпа – лейкопластыря или специальной повязки.
Лекарства из нестероидов (Ибупрофен) назначаются против воспаления и снятия боли. Если препараты не помогли, врач выписывает инъекции кортикостероидами.
Важно! Новейший способ лечения – уколы обогащенной тромбоцитами плазмой.
Фармакологические препараты

Медикаментозное лечение зависит и от природы заболевания, применяют:
- обезболивающие препараты;
- нестероидные лекарства;
- антибиотики – если инфекционная природа воспаления;
- противогрибковое;
- противопаразитарное лечение.
Больному участку обязательно необходимо предоставить полный покой фиксацией (шиной, бандажом, тугой повязкой) и исключить нагрузки на воспаленную зону.
Физиотерапия
Лечение включает следующие методики:
- УВЧ;
- магнитотерапия;
- электрофорез;
- ионофорез.
Физиотерапевтические методы также могут иметь противопоказания, что учитывается при назначении процедуры.
Гимнастика
Как лечить колени при помощи ЛФК? В комплекс лечения входят также гимнастические упражнения, разработанные специально для улучшения самочувствия заболевшего:
- Разгибание – сгибание ноги в колене.
- Взмахи ногами с сопротивлением.
- Упражнения для гибкости мышц.
- Сжатия мяча коленями.
- Ходьба с сопротивлением.
- Поднятие прямой ноги в положении лежа.
- Сгибание ног в коленях.
- Поднятие ноги вверх из положения на спине.
Окончив лечение, спортсменам необходимо пройти курс реабилитации, чтобы избежать повторения подобного заболевания.
Курс лечебной физкультуры может длится несколько месяцев. Когда во время гимнастических занятий перестанут появляться болезненные ощущения, стоит добавить и такое упражнение – приседание на наклонной поверхности.
Хирургическое вмешательство
Если консервативное лечение не помогло, и воспаление связок коленного сустава напоминает о себе, используется хирургическое вмешательство – артроскопия. Эта малоинвазивная хирургическая манипуляция производится посредством артроскопа. Он вводится через прокол или разрез. Измененные участки и наросты удаляются, а для ускорения восстановления соскабливается нижняя часть наколенника. Восстановление после операции происходит от двух до четырех месяцев.
Важно! При тяжелой форме тендинита производится пластика и укрепление сухожилий синтетическими материалами.
Лечение с помощью народной медицины
Как лечить воспаление подскажет только квалифицированный специалист. Многие врачи считают, что народные методики – дополнительная составляющая комплекса терапевтических мероприятий.
Наружно разрешается выполнять:
- Ледяной массаж – до трех раз в день на протяжении не больше 15-20 минут.
- Контрастные процедуры с помощью льда и прогревания пшеничной крупой используются, только если нет воспалительного процесса.
- Примочки из настойки имбиря.
- Мази на основе арники.
- Компресс из сока алоэ.
О терапии патологий сухожилий читайте здесь.
Внутрь следует принимать:
- ½ г куркумы от воспаления.
- Чай из сассаларии и имбиря.
- Спиртовая настойка из перегородок грецкого ореха.
- Отвар из ягод черемухи.
Все средства можно применять только тем пациентам, у кого нет аллергии на компоненты. Перед использованием любого отвара или мази следует проконсультироваться с лечащим врачом.
Профилактика воспаления связок
Лучшим лечением болезни является профилактика. В начале тренировки необходим разогрев всех групп мышц. Упражнения следует чередовать. Если нужно поднимать тяжести, то ноги в таком случае обязательно должны быть согнуты в коленях.
Всем рекомендуется вести активный образ жизни, не засиживаться в одной позе в течение дня. Нагрузки увеличивать постепенно и регулярно менять их вид.
prokoleni.ru
Симптомы и лечение воспаления коленных связок
Воспаление связок коленного сустава является чрезвычайно распространённым типом патологического процесса в соответствующих структурах. Данная проблема в большинстве случаев вызвана лигаментитом, может лечиться консервативными, физиотерапевтическими и хирургическими методиками. Каковы основные симптомы развития воспалительного процесса? Как его правильно лечить? Об этом и многом другом вы прочитаете в нашей статье.
Причины патологического процесса
Следует понимать, что воспаление связок колена не является какой-либо отдельной патологией и представляет собой классический симптом, указывающий на определённые проблемы в вышеуказанной локализации. Развивается лигаментит как следствие отдельного либо же совокупного воздействия ряда обстоятельств. Причины воспаления связок коленного сустава могут быть следующие:
- Комплексные травматические повреждения колена с различной степенью тяжести. Зачастую речь идет о наличии застарелых травм, либо же микротрещин, а также недолеченных ранее патологий;
- Регулярные сильные физические нагрузки на колено. При сильном давлении на голень и близлежащие структуры сустава колена могут формироваться предпосылки к развитию воспалительных процессов, обычно на фоне падения местного иммунитета при условии отсутствия полноценной тренированности связок;
- Внешние обстоятельства. Провоцирующие факторы развития лигаментита – малоподвижный образ жизни, излишний вес и прочие обстоятельства. Помимо этого чаще страдает от воспалительных процессов пожилые люди, а также профессиональные спортсмены, ранее получившие травмы нижних конечностей;
- Отдельное воспалительное заболевание. Прямое патологическое воздействие оказывает, например, бруцеллез.
Симптомы воспаления связок коленного сустава
Симптоматика воспаления связок коленного сустава также не является неспецифической и может зависеть от целого ряда факторов, в том числе конкретной причины развития патологии, её характера, а также наличия дополнительных осложнений и провоцирующих обстоятельства. Базовыми явлениями можно считать:
- Формирование болевого синдрома. Локализуется в области колена, может иметь как тянущий, так и острый характер, при этом значительно усиливается в процессе физических нагрузок на нижнюю конечность;
- Повышение чувствительности. Происходит в области развития воспалительного процесса и может иметь вариативный характер;
- Развитие отечности. Также варьируется в достаточно широких пределах, от небольшой припухлости до достаточно обширных и объемных образований, затрагивающих не только сустав, но и близлежащие локализации;
- Ограничение двигательной активности. Скованность движений в коленном суставе по амплитуде и возможности осевого вращения.
Лечение воспаления связок коленного сустава
Процедура терапии любой формы лигаментита представляет собой комплексный процесс, включающий в себя:
- Консервативные методики лечения;
- Физиопроцедуры и массаж;
- Упражнения ЛФК;
- Хирургическое вмешательство.
Следует понимать, что самостоятельное лечение при помощи одной либо нескольких методик современными медиками не рекомендуется.
Более того замена квалифицированных назначений иными альтернативными процедурами часто приводит к ухудшению общего состояния связок сустава и развитию вторичных осложнений.
Консервативное
В общем случае базовые принципы консервативного лечения могут включать в себя:
- Обезболивание. Производится при помощи нестероидных противовоспалительных средств по типу анальгина, ибупрофена, диклофенака, парацетамола и так далее;
- Миорелаксацию и хондропротекцию. В качестве дополнения по назначению профильного специалиста, например ортопеда, травматолога либо хирурга пострадавшему назначают миорелаксанты и хондропротекторы;
- Иммобилизацию. В ряде ситуаций, связанных с наличием травм связочного аппарата колена, осуществляется иммобилизация данной локализации жёсткой либо мягкой фиксацией с применением гипса, ортеза, бандажа, наколенника, иных приспособлений по необходимости;

- Дополнительную консервативную терапию. В зависимости от обстоятельств специалист может назначить антибиотики, стероиды, иммуномодуляторы, витаминно-минеральные комплексы и иные лекарственные средства по необходимости;
- Физиопроцедуры. В общем случае – это массаж, комплекс упражнений ЛФК, а также инструментальные неинвазивные методики воздействия на проблемную локализацию, от электрофореза и УВЧ до магнитотерапии и бальнеологических процедур. Как восстановить связки колена, вы можете прочитать здесь.
Хирургическое
Как показывает современная клиническая практика, в подавляющем большинстве случаев хирургические мероприятия на связки колена при наличии активной формы воспалительного процесса в коленном суставе не проводятся. Причиной этому выступает высокие риски потенциально возможных постоперационных осложнений, вне зависимости от методики проведения мероприятия.
Если воспалительный процесс сопутствует надрыву либо разрыву связок, развитию серьезных дистрофических и дегенеративных процессов в эластичных структурах, то первичной формой помощи выступает консервативная терапия.
Она позволяет снизить отечность, а также приостановить развитие воспалительного процесса, после чего становится возможным выполнение оперативного вмешательства. Современным стандартом в отношении хирургической методики лечения связочных структур колена выступает артроскопия.
Она является малоинвазивным способом получения доступа к внутренней части колена, при котором в отношении сустава производится лишь несколько небольших проколов. Об артроскопии крестообразных связок коленного сустава, вы можете узнать из статьи.
В один из них вводится инструмент мониторинга, во второй же – непосредственный инструментарий для произведения необходимых манипуляций. После выполнения артроскопии значительно сокращаются риски развития осложнений, а общее время выздоровления также уменьшается.
При невозможности проведения артроскопии, ортопедом, травматологом или хирургом может быть принято решение об использовании классических хирургических методик, в частности артротомии. В этом случае доступ к суставной полости осуществляется напрямую разрезом под общим наркозом.
Народные методы
Несмотря на то, что нетрадиционная народная медицина предлагает потенциальному потребителю достаточно большое количество разнообразных рецептов, которые помогает бороться с воспалительными процессами в колене, большинство подобных методик отвергаются современными медиками как неэффективные.
Лечение народными средствами может быть рассмотрено лишь как потенциально возможное дополнение к реабилитационном мероприятиям позднего периода, осуществляемая только после предварительного согласования с лечащим врачом.
Известные народные рецепты для лечения воспаления коленных связок:
- Холодные компрессы. Лечить воспаление связок колена можно прикладывая в первые несколько дней начала острого периода развития воспалительного процесса холодные компрессы. Основой выступает смесь из настоек окопника и календулы в количестве по одной столовой ложке каждого компонента, которые разводятся в стакане воды. Средство доводится до кипения, тщательно перемешивается, настаивается несколько часов, охлаждается до нескольких градусов тепла, после чего в нём замачивается марля и накладывается как компресс. Процедура повторяется не более 5 суток подряд, 3-4 раза в день;
- Куркума. Благотворно влияет на процесс уменьшения воспалительного процесса в связках колена регулярное употребление куркумы. Ежедневно его нужно есть по одному грамму;
- Настойка полыни. Подобное средство, по заверениям народных целителей, оказывает общеукрепляющее противовоспалительное воздействие на весь организм. Две столовые ложки сухой полыни в измельченном виде заливаются одним стаканом кипятка, после чего настраивается 20 минут. Средство процеживается и употребляется ежедневно по одной столовой ложке до 3 раз в сутки на протяжении недели.
Воспаление подколенного сухожилия
Воспаление коленного сухожилия является общим названием классического тендинита. Данный патологический процесс чаще всего формируется в результате микротравм обозначенной локализации, формирующихся на фоне различных инфекционных поражений, нарушений обменных процессов, а также при негативном воздействии дегенеративно-дистрофических изменений в рамках гонартроза.
Точно выявить подобное воспаление при помощи визуального осмотра и пальпации невозможно.
Более того, стандартными методиками рентгенографии и УЗИ воспаление в коленных сухожилиях также не обнаруживаются. Наиболее информативными в данном контексте выступает магнитно-резонансная томография и артроскопия.
Процедура лечение воспаления подколенного сухожилия заключается в:
- Иммобилизации коленного сустава;
- Физиотерапии и массаже;
- ЛФК упражнениях;
- Прочих мероприятиях;
- Приеме противовоспалительных средств и иных лекарственных препаратов при необходимости.
Воспалительный процесс в боковых связках колена
Боковые связки колена наряду с крестообразными аналогами выступают одним из основных компонентов обозначенной структуры, которая позволяет обеспечить ей стабильность, ограничение по амплитудным и вращательным движениям.
При этом воспаление боковых связок коленного сустава иногда связано с лигаментозом. В последнем случае патология сопровождается дистрофическим перерождением связочного аппарата и формированием предпосылок к частым разрывом структур.
Предрасполагающими причинами к развитию патологии выступает наличие застарелых травм, возрастные изменения, хронические проблемы с опорно-двигательным аппаратом и так далее.
В подавляющем большинстве случаев лечение воспаления боковой связки коленного сустава начинается с консервативной терапии. При наличии соответствующих показаний производится хирургическое вмешательство. Последний этап – это комплекс реабилитационных мер, направленных на восстановление работоспособности коленного сустава в целом и боковых связок в частности.
Профилактические мероприятия
Воспалительные процессы в связках колена — это распространённая патологическая проблема, повторение которой можно избежать при соблюдении мер необходимой профилактики. Основные мероприятия подобного рода включают:
- Ведение здорового образа жизни;
- Своевременное обращение к профильным специалистам (ортопеду, травматологу, ревматологу или хирургу) при подозрении на травму либо хронические проблемы с суставом;
- Отказ от вредных привычек;
- Занятия спортом и активная физическая работа с обязательным соблюдением всех норм безопасности;
- Качественное сбалансированное питание.
1travmpunkt.com
Воспаление связок коленного сустава: симптомы и лечение
Специалистами замечено, что воспаление связок коленного сустава (или тендинит) возникает у пациентов довольно часто. Такой процесс в связках, как и во всех околосуставных тканях, является относительно благоприятным, но, тем не менее, создает дискомфорт во время движения и вызывает болезненные ощущения. Поэтому, при возникновении подобных симптомов, необходимо сразу пройти курс терапии, но правильное лечение должен назначить только специалист.
Причины возникновения
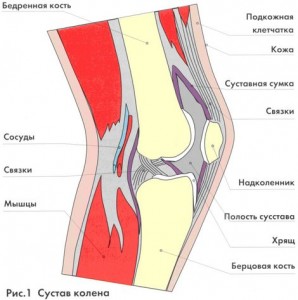 Симптомы заболевания могут проявиться после однотипных физических нагрузок на один и тот же сустав, при занятиях спортом, в результате возрастных изменений, а также во время травмы колена или при растяжении. Зачастую воспаление связочного аппарата может сопутствовать хроническим воспалительным процессам в самом коленном суставе (артрит).
Симптомы заболевания могут проявиться после однотипных физических нагрузок на один и тот же сустав, при занятиях спортом, в результате возрастных изменений, а также во время травмы колена или при растяжении. Зачастую воспаление связочного аппарата может сопутствовать хроническим воспалительным процессам в самом коленном суставе (артрит).
Некоторые патологические состояния также могут способствовать развитию воспаления связок колена. Это инфекционные болезни – грипп, сифилис, гонорея, туберкулез, наследственные отклонения, а также варикоз, системные заболевания и остеопороз. Нередко тендинит может проявиться при нарушениях осанки, и деформации конечностей, с преобладанием нагрузки на определенный коленный сустав. Иногда такой вид воспаления сопровождает аллергические реакции или может возникать на фоне ослабления иммунитета.
В группе риска по этому заболеванию находятся люди, которые занимаются спортом или тяжелым физическим трудом. В эту же категорию попадают лица после 50 лет, так как в этом возрасте начинаются дегенеративные изменения в тканях суставов.
Симптомы
Симптомы воспаления связок выражаются в появлении болевых ощущений в колене, которые имеют обычно ноющий характер. Боли выявляются также и при пальпации. Характерно для такого процесса возникновение неудобства во время ходьбы, чувство скованности, ограничение амплитуды движения. Если заболевание имеет инфекционное происхождение, то отмечается отечность колена, а также признаки интоксикации – повышение температуры и слабость, при этом у человека будут иметь место симптомы, характерные для определенного вида недуга. Присоединение воспаления окружающих тканей вызывает местный отек и покраснение.
Нередко при появлении воспалительного процесса связок больные не принимают меры, а обходятся обычным растиранием при помощи мазей. Однако, с учетом того, что данная симптоматика может быть косвенным признаком более серьезной проблемы, следует все-таки обратиться к врачу.
Методы исследования
Для постановки диагноза и адекватного лечения необходимо пройти консультацию у ревматолога или травматолога. Опытный специалист может определить воспаление связок уже при пальпаторном исследовании колена, а для уточнения назначит УЗИ или рентгенографию.
Лечение
Лечение при воспалении связок включает в себя следующие этапы:
- Наложение холодного компресса. Исключение нагрузок на больной сустав, в острый период рекомендуется полный покой (не менее 7 дней). В пожилом возрасте какое-то время следует ходить, опираясь на палку или костыль со стороны больного сустава.
- Тейпирование. Так называется разгрузка связок при помощи наложения специальных лент. Аналогичный эффект для снижения нагрузки на сустав дает ношение ортеза.
- Обезболивающая терапия. При отсутствии осложнений назначается короткий курс приема обезболивающих противовоспалительных средств нестероидного ряда. Лечение такими препаратами необходимо при наличии болевого синдрома, они могут его купировать, но выздоровления не обеспечивают. Противопоказаниями к их приему могут стать болезни желудка и пожилой возраст. Нередко используют комбинации таблетированных средств с наружными средствами в виде мазей.
- Симптомы, указывающие на инфекционное воспаление связок и выраженный процесс в коленном суставе, делают необходимым лечение в виде пунктирования с отсасыванием лишней жидкости и местное введение антибактериальных средств. Эта методика производится на фоне общей терапии заболевания, послужившего причиной тендинита.
- Физиотерапия. При этом заболевании чаще всего применяется ионофорез, электрофорез, УВЧ или магнитотерапия.
- Лечебная физкультура. Упражнения при этом в основном направлены на растяжения мышц и их укрепление.
- Если лечение при помощи консервативных методов не дает должного результата, а симптомы заболевания остаются, то врач может порекомендовать оперативное вмешательство. На данный момент оно осуществляется либо методом открытого доступа, либо артроскопическим путем. Последний способ является более прогрессивным и менее травматичным.
- Меры профилактики. Для предотвращения возникновения или рецидива воспаления связок следует исключить однообразные движения в суставе, ограничить физические перегрузки, предотвратить хроническую травматизацию колена. При совершении упражнений избегать подъема тяжестей с прямыми ногами и очень резких движений. Спортсменам обязательно следует пересмотреть режим тренировок, делать согревающую разминку перед спортивными занятиями. Для своевременного заживления микротравм, которые образуются при нагрузках на коленный связочный аппарат, необходим адекватный и полноценный отдых.
- Хорошие результаты могут дать народные методы с применением натуральных средств, снимающих боль и уменьшающих воспалительный процесс. Для этого рекомендуется использование холодных компрессов с настоем календулы, примочки с отварами девясила, сосновых веточек, семян подорожника, втирание комплекса масел лаванды, пихты, гвоздики и герани. Неплохой эффект также можно получить при помощи наложения на больное место повязок с настойками полыни или пастушьей сумки.
Своевременное обращение к врачу при воспалении связок в коленном суставе позволит вам не доводить процесс до хронического состояния, которое в конечном итоге приводит к их разрыву, а правильно назначенное лечение на начальной стадии процесса поможет избежать необходимости проведения операции.
sustavkolena.ru
Воспаление связок коленного сустава симптомы и лечение — Здоровье ног
Механизм развития тендинита «гусиной лапки» коленного сустава
Воспаление сухожилий — распространенная патология, при которой в воспалительный процесс могут втягиваться ткани, как самого сухожилия, так и синовиального влагалища. При отсутствии адекватного лечения может наступить дистрофия тканей сухожилия.
Врачи выделяют несколько форм данного заболевания:
- тендинит — дистрофия или воспаление тканей сухожилия;
- тендовагинит – воспаление влагалища сухожилия;
- тендосиновит – воспалительный процесс, в который вовлекается вся ткань сухожилия.
От воспаления сухожилий в области «гусиной лапки» чаще всего страдают спортсмены, занимающиеся спортивной или художественной гимнастикой, баскетболом, гандболом или волейболом, а также велосипедисты.
Поэтому тендинит часто называют «коленом прыгуна». Недуг поражает связку, которая отвечает за сгибание/разгибание ноги и подъем конечности в выпрямленном положении.
Чаще всего из-за чрезмерных нагрузок повреждаются связки толчковой ноги. В некоторых случаях наблюдается воспаление обоих коленных сочленений, но менее нагружаемая конечность страдает в меньшей степени.
Помимо спортсменов, повреждение сухожилий нередко отмечается у подростков, ведущих подвижный образ жизни, и у людей старше 45 лет.
Тендинит нередко принимают за простое растяжение связок и не обращают на симптомы особого внимания, надеясь, что после отдыха боль пройдет. Первое время так и происходит, но повторяющиеся микротравмы постепенно приводят к дегенеративным изменениям в сухожилии и провоцируют развитие хронического заболевания.
Невнимание к симптомам чревато постепенным истончением связок коленного сустава, что может закончиться их разрывом. Обращаться к врачу необходимо при первых признаках поражения. Только в этом случае удастся быстро победить болезнь и избежать тяжелых последствий.
Этиология тендинита коленного сустава
Существует немало факторов, которые могут вызвать тендинит. Их условно подразделяют на механические и дегенеративные.
Причины возникновения
Недуг может иметь острую (гнойную или асептическую) и хроническую (оссифицирующую или фибриозную) фазу развития, в результате изменения структуры тканей часто происходит их полный разрыв.
Тендинит коленного сустава вызывается либо механическими, либо дегенеративными причинами.
Тендинит механического происхождения
Симптомы заболевания могут проявиться после однотипных физических нагрузок на один и тот же сустав, при занятиях спортом, в результате возрастных изменений, а также во время травмы колена или при растяжении. Зачастую воспаление связочного аппарата может сопутствовать хроническим воспалительным процессам в самом коленном суставе (артрит).
Причин формируют представление о механизме развития этого заболевания. При травмах, тяжелой работе, занятиях спортом или нарушениях осанки возрастает нагрузка на сустав.
Ткани повреждаются, выделяются медиаторы воспаления. Под влиянием последних формируется специфическая клиническая картина.
Разница в том, что при острой травме нагрузка и повреждение одномоментное, а в остальных случаях, в том числе и при возрастных изменениях, к
zdorovienog.xyz
Воспаление связок коленного сустава: причины, лечение, симптомы
Воспаление связок коленного сустава, распространяющееся на окружающие ткани, — это тендинит. Обычно сочетается с общим поражением других образований сустава — суставной сумки и хрящевых поверхностей. В этом случае ставят диагноз тендовагинит. Сухожилия чаще поражаются в местах прикрепления к костям, так как на эту область падает основная нагрузка. Если просто снять воспаление с помощью обезболивающих и проигнорировать комплексную терапию, избежать хромоты практически невозможно — незначительное физическое усилие может спровоцировать разрыв связок.

Механика и формы воспаления
Функция мышечной группы, прикрепляющейся к коленному суставу с помощью сухожилий, — усиление действия квадрицепса бедра. Мышцы занимают боковую и переднюю его поверхность, крепятся к общему сухожилию, которое называют собственной связкой наколенника.
Сухожилие участвует в разгибании колена — при напряжении связки конечность выпрямляется. Если нагрузка на ногу повышенная, например, при беге или прыжках, то появляются микроповреждения коленных связок, которые самостоятельно восстанавливаются при разгрузке. Если же повреждения накапливаются, то поражение увеличивается, и образуется воспалительный очаг. Патогенная микрофлора, проникающая по кровотоку во время инфекционных процессов общего характера, провоцирует развитие воспалительного процесса — тендинита.

Формы заболевания:
- острая — классифицируется как асептическая, с накоплением синовиальной жидкости, и гнойная — в колене образуется инфекционный очаг;
- хроническая — фиброзная, из-за дегенеративно-дистрофических изменений или при отложении солей упругая ткань связок замещается соединительной фиброзной;
- одностороннее — поражается одна конечность;
- двустороннее — воспаление связок коленного сустава развивается на двух конечностях одновременно, но с разной интенсивностью.
Заболевание характерно для лиц, профессиональная деятельность которых связана с повышенными нагрузками на коленные суставы, для спортсменов, для пациентов старше 40–45 лет и подростков (из-за несоответствия роста мышечной и костной ткани).
Причины
Лечение воспалительного процесса зависит от вызвавших его причин.
К ним относятся травмы из-за повышенных нагрузок на колени и артриты различной этиологии:
- инфекционные — вне зависимости от внедрения патогенной микрофлоры как специфического, так и неспецифического типа;
- заражение грибками;
- ревматические;
- паразитарные;
- аутоиммунные.

Ухудшают течение болезни:
- аллергия на медицинские препараты;
- снижение иммунного статуса при переохлаждении или на фоне стресса;
- дегенеративно-дистрофические патологические изменения коленного сустава — артроз и подагра;
- плоскостопие — неравномерное распределение нагрузки;
- гиперподвижность колена, из-за чего воспаление связки надколенника приобретает хроническую форму;
- неудобная обувь, в которой статика нарушается, ноги подворачиваются и коленные связки травмируются;
- неравномерное развитие мышц конечностей;
- врожденные аномалии строения костной системы опорно-двигательного аппарата;
- возрастные изменения.
Патологические изменения соединительной ткани могут развиваться при лечении гормонами.
Признаки воспаления
 При травматическом поражении тендинит может возникнуть внезапно:
При травматическом поражении тендинит может возникнуть внезапно:
- появляется резкая боль, которая усиливается при движении колена;
- могут слышаться хруст или скрип.
При нарушении процесса регенерации воспалительный процесс усиливается постепенно. Болезненные симптомы нарастают:
- При повышенных нагрузках начинает ощущаться боль.
- Амплитуда движения уменьшается, колено разгибается с трудом.
- При пальпации появляются болезненные ощущения.
- Возникает метеозависимость — суставная метеопатия. При изменении атмосферного давления колено может отекать и «ныть».
- Кожа над пораженным суставом гиперемируется, на ощупь становится теплее, чем окружающие ткани.
- Боль не стихает в состоянии покоя.
Если пренебрегать данными симптомами, то даже минимальная нагрузка на колено может спровоцировать разрыв собственной связки надколенника.
Лечение сустава
Перед тем как лечить воспаление коленных связок, необходимо установить сопутствующие заболевания. Это позволит скорректировать терапевтическую схему и полностью восстановить коленный сустав.
Могут быть рекомендованы обследования:
- УЗИ — для определения стадии заболевания и степени изменения структуры тканей, составляющих сустав;
- МРТ или КТ — для оценки состояния сухожилий, наличия микротравм или разрыва;
- пункция — для исследования суставной жидкости при выраженном отеке.

Если разрыв связки не выявлен, проводят лечение в домашних условиях, направления в стационар не требуется. Пункцию сочленения делают амбулаторно. При разрыве связок или при гнойном тендините необходимо хирургическое вмешательство, на реабилитацию в дальнейшем требуется до 3 месяцев.
Терапевтические мероприятия:

- При острой боли рекомендуется иммобилизация конечности в полусогнутом состоянии.
- Обезболивание препаратами группы НПВС — Индометацином, Диклофенаком, Найзом и подобными. Средства имеют анальгезирующее и противовоспалительное действие. Можно применять НПВС в форме крема или геля. Если боль острая, используют Лидокаин в инъекциях или в виде аэрозоля.
- При выраженном отеке назначают лекарственные препараты с кортикостероидами. Растворы вводят непосредственно в пораженный сустав.
- Периферическое кровоснабжение восстанавливают с помощью Аугментина и Трентала.
- В курс интенсивной терапии включают инъекции витаминов группы В.
- Для остановки истончения хрящевой ткани, которое часто сопровождает хронический тендинит, используют хондропротекторы: Хондролон, Структум, Хондроксид. В форме инъекций препараты вводят непосредственно в больной сустав 3–4 раза с промежутком в 2–4 дня, затем переходят на пероральный прием.
- После устранения острого процесса подключают физиотерапевтические процедуры: электрофорез с гидрокортизоном, озокерит, парафин, магнитотерапию, воздействие токами разной частоты.
- Лечение дополняют массажем и лечебной физкультурой.
Без ЛФК восстановить амплитуду движения в поврежденном суставе после воспаления связок невозможно.

При инфекционной этиологии тендинита или паразитарном либо грибковом заражении в терапевтическую схему вводят антибиотики, противопаразитарные или противогрибковые средства.
Назначения проводятся индивидуально в зависимости от вида возбудителя.
Для улучшения трофики назначают озонотерапию, когда в суставную полость вводят инъекции физраствора, обогащенного озоном. Этот метод сокращает процесс реабилитации с 3 месяцев до 4–6 недель.
Устранение воспаления с помощью народной медицины
Лечение народными средствами ускоряет выздоровление и помогает избавиться от острой боли.
Домашние рецепты:

- Массаж льдом. Способ используют течение 2 суток после травмы. Замораживают воду в пластиковых стопках и круговыми движениями массируют воспаленную область в течение 15–20 минут.
- Примочка с солью. Растворяют 2 ст. л. морской соли в 200 мл воды, опускают в раствор салфетку, отжимают, заворачивают в целлофан и помещают в морозилку на 3–4 минуты. Затем вынимают из целлофана, прикладывают к проблемному колену и фиксируют бинтом как компресс. Как только ткань высохнет, его снимают.
- Домашняя иммобилизация. Роль гипса выполняет смесь из яичного белка, муки и спирта. Муку и спирт смешивают в равных количествах, чтобы добиться тестообразной консистенции. Сустав бинтуют не очень туго, а сверху накладывают яичную смесь. Повязку меняют каждый день.
- Растирка из масла. В подсолнечное масло (1 ч. л.), добавляют по 3 капли эфирных масел лаванды, пихты и чайного дерева. Сочленение растирают 3 раза в сутки через равные промежутки времени.
Подключая методы народной медицины к терапевтическому курсу, необходимо поставить в известность врача. Нужно быть уверенным, что способы лечения сочетаются между собой.
ortocure.ru
Болят связки коленного сустава чем лечить


Анатомия коленного сустава и связок
Чтобы понять, как возникает растяжение связок колена, нужно разобраться с устройством связочного аппарата и узнать, сколько связок в коленном суставе.
Сочленение костей (бедренной и большой берцовой) в коленном суставе фиксируются парными тяжами: двумя крестообразными (задней и передней) и двумя боковыми коллатеральными (наружной и внутренней). В связочный аппарат входят также косая, подколенная, медиальная и латеральная тяжи.Связочный аппарат удерживает кости в правильном положении и регулирует движение сустава. Он состоит из коллагеновых волокон, имеет высокую прочность и относительную эластичность, которая-то и позволяет плавно сгибать – разгибать ногу.
Растяжение связок коленного сустава — лечение, причины и симптомы
Коленный сустав — наиболее крупный и тяжело устроенный сустав человека. Но, так же, как и остальные части, он подвержен травмам и растяжениям, сопровождающимися разрывами связок. Растяжение связок коленного сустава возможно при большой физической нагрузке, после удара или неосторожного движения. В группу риска входят пожилые люди, дети и спортсмены. Чаще всего связки полностью восстанавливаются, но для этого необходимо своевременное лечение.
Основными причинами, вызывающими разрыв волокон являются:
- Падение;
- Неудачное приземление;
- Вывих коленного сустава при выполнении физических упражнений;
- Резкое торможение при беге;
- Спортивные травмы.
При боковом ударе в колено кости смещаются в стороны. А при падении происходит разрыв связки, удерживающей наколенник.


Распознать растяжение связок коленного сустава можно по нескольким симптомам:
- Сильная боль при легком касании к поврежденному месту.
- Отек или даже гематома, не проходящие в течение долгого срока.
- Ограничение подвижности конечности.
- Щелчки или хруст в суставе.
Выделяют 3 степени растяжения по тяжести заболевания:
- Характеризуется микроповреждением волокон связки. Непрерывность связки сохранена, нарушена лишь ее целостность. Боль не слишком сильная, отеки и покраснения практически не заметны. Лечить можно дома: делать упражнения, примочки, компрессы.
- На 2 стадии волокна по большей части порваны, связочная капсула повреждена. Коленный сустав подвижен, движения вызывают острую боль, присутствует гематома или опухоль.
- На 3 стадии сухожилия отрываются от кости, происходит полный разрыв одной или нескольких связок, отечность ярко выражена, колено либо полностью сковано, либо совсем разболтано. На этой стадии необходимо хирургическое лечение, причем срочное.
Последствия растяжения
Невылеченное растяжение связок колена может перейти в плотное опухолевое образование (киста Бейкера), далее привести к артриту колена. При тяжелой травме возможен скол костных тканей, а также разрыв нервов и хронические боли при неверном срастании.
Для начала врач должен узнать симптомы, при каких обстоятельствах была нанесена травма, и провести осмотр. После определения степени тяжести повреждения могут быть назначены следующие исследования:
- МРТ или КТ.
- УЗИ.
- Артроскопия колена— исследование суставов изнутри. Применяется как для диагностики, так и для лечения.
- Рентген.
При первой степени растяжения следует выполнить несколько стандартных процедур:
- Зафиксировать конечность эластичным бинтом или бандажом, обеспечить ноге неподвижность и покой.
- Приложить лед, специальный охлаждающий пакет или обычное полотенце, вымоченное в холодной воде к месту повреждения.
- Для снятия отека следует как можно больше лежать в постели, приподняв ногу выше груди. При любых движениях стараться не опираться на нее и использовать костыли.
- Стоит купить ортопедические повязки для фиксации конечности в нужном положении. Если помимо растяжения в кости образовалась трещина, требуется наложение лонгет. Все это обеспечит максимально быстрое восстановление связок.
Если травма несерьезная, то вышеперечисленных мер должно хватить. Иногда врач еще может прописать обезболивающие или противовоспалительные препараты, или назначить физиопроцедуры. Можно снимать боль и воспаление народными средствами.
Для лечения второй степени травмы на ногу следует наложить бандаж или гипс на 3-4 недели. Помимо таблеток и физиотерапевтических процедур, после снятия повязки необходимо проводить лечебные укрепляющие упражнения.


В случае тяжелого растяжения назначается операция для восстановления сустава, а затем накладывается гипс. После выписки обязательно регулярное посещение врача для наблюдения.
К медикаментозному лечению относят следующие препараты:
- НПВП (кетонал, диклофенак, кетопрофен, нурофен). Снимают боль и отечность. Нельзя применять дольше 1 недели.
- Обезболивающие средства (анальгин, баралгин, аспирин).
- Венотоники (препараты, нормализующие функцию и структуру венозной сетки, улучшая микроциркуляцию и повышая тонус вен) (венитан, троксевазин).
- Биодобавки для ускорения регенерации тканей и суставов (коллаген, хондопротекторы, витамины Е, Д, С, А, группы В, цинк, медь, кальций).
Народные рецепты:
- Потереть несколько картофелин на крупной терке, оставить на 15 мин в холодильнике, затем наложить на колено, обернуть пленкой. Через 10-20 минут смыть.
- Сок алоэ хорошо помогает снять воспаление на больном колене.
- Испечь в духовке луковицу, измельчить ее на терке или в комбайне, смешать с ложкой сахара и нанести на колено. Обернуть пленкой. Через 15 минут смыть.
После курса лечения, примерно через 1.5-2 недели после травмы, можно делать упражнения для восстановления подвижности, конечно при условии, что растяжение было 1-2 степени:
- Небольшие тренировки на велотренажере (по 3-5 минут).
- Сгибания и разгибания ног сидя.
- Сгибание и разгибание ног в колене, лежа на животе.
- Поочередный подъем ног, согнутых в колене.
- Напряжение и расслабление мышц.
Выполнение этих упражнений в течение 2 месяцев должно привести к снятию отечности, уменьшению боли и восстановлению подвижности коленного сустава. За следующие 1-2 месяца нужно научиться контролировать движения ноги и укрепить мышцы.
Если вы активно занимаетесь спортом, для уменьшения риска возникновения повторной травмы нужно взять себе на заметку некоторые правила:
- Во время тренировок не забывайте надевать средства для защиты коленного сустава;
- Купите удобную обувь на пружинящей подошве;
- Делайте разминку перед началом тренировок;
- Старайтесь укрепляйть мышцы ног;
- Не берите сразу большую нагрузку — увеличивайте ее постепенно.
Общие рекомендации по профилактике растяжения связок:
- Избегайте обуви на каблуке, неудобной или не подходящего размера.
- Будьте внимательны на дорогах. Особенно в зимний период.
- Следите за весом. Лишние килограммы дают ненужную и опасную нагрузку.
- Исключите тяжелый физический труд.
Растяжение коленного сустава довольно распространено. Но при условии правильно назначенного лечения и выполнения всех прописанных процедур, вы сможете не только вылечить растяжение, восстановиться после травмы, но и укрепить мышцы.
На этом все, дорогие читатели оставьте свое мнение о сегодняшней статье в комментариях.
Боль в области колена – явление частое, знакомое как детям и подросткам, так и представителям старшего поколения. Коленный сустав вынужден выдерживать массу тела человека, а при занятиях спортом и активном образе жизни испытывать повышенные нагрузки. Боли в суставе вызываются различными причинами, для выяснения которых необходимо знание его анатомического устройства.
В колене крупные кости соединены связками и сухожилиями, помещенными в суставную сумку со множеством сосудов и нервов. Между ними находятся межсуставные хрящи – мениски, за счет которых сустав способен свободно двигаться при сгибании. Хрящи смазываются при помощи суставной жидкости, находящейся в специальных мешочках (бурсах). Подобная конструкция обладает хорошими амортизирующими свойствами.
Боль, возникшая в колене без видимых причин или периодически дающая о себе знать, указывает на определенные проблемы, диагностика которых начинается с определения характера болевых ощущений. При наличии идентичных симптомов, характер боли позволит выяснить причину болезни.
Коленные связки обеспечивают соединение четырех костей: бедренной, большой и малой берцовых костей голени, а также коленной чашечки.
Именно они делают структуру сустава целостной и защищают его при больших нагрузках.
Коллатеральные связки служат для бокового соединения бедренной и берцовой костей голени. Растяжение такой боковой связки случается при ударе по колену сбоку, при котором кости сильно смещаются вправо или влево.


Причиной повреждения передней и задней крестообразных связок, расположенных глубоко в суставной полости, чаще всего является сильное сгибание или разгибание колена, падение на него или удар сзади или спереди.
Cвязка надколенника обеспечивает его соединение с большеберцовой костью голени. Причиной его повреждения может быть падение на колено или неловкое приземление при прыжке.
Растяжение коленных связок считается довольно распространенным видом травмы, особенно у спортсменов. Также причиной растяжения могут стать врожденные патологии стопы, плоскостопие, заболевания, вызывающие ослабление мышц (миастения) или малоподвижный образ жизни в пожилом возрасте.
Кроме того, с растяжением связок часто сталкиваются лица, имеющие лишний вес, а также пациенты, страдающие от воспалительно-дегенеративных патологий опорно-двигательного аппарата (артрозов, артритов).
Механизмы растяжения
Боковые тяжи удерживают голень в необходимом положении, чрезмерное отклонение ноги в сторону вызывает разрыв тяжи, противоположной стороне воздействия. То есть растяжение внутренней боковой связки коленного сустава происходит при избыточном отклонении ноги наружу, а внешней боковой тяжи – при отклонении или подворачивании голени вовнутрь.


Крестообразные связки коленного сустава удерживают кости голени от смещения вперед или назад.
Растяжение связок коленного сустава по МКБ 10 классифицируется следующим образом:
- S8З.4 Растяжение, разрыв и перенапряжение боковой (наружной или внутренней) связки;
- S8З.5 Растяжение, разрыв и перенапряжение крестообразной (передней или задней) связки.
Симптоматика
К общим признакам растяжения связок коленного сустава относятся:
- боль, возникшая в момент травмы и не проходящая со временем, особенно сильная при надавливании на колено, сгибании и разгибании, а также при опоре на пострадавшую ногу;
- отек и кровоподтеки, которые часто появляются не сразу;
- скованность и чувство нестабильности в колене, затруднения движений в нем, а в тяжелых случаях – полная невозможность сгибания и разгибания ноги;
- хруст и щелчки в суставе, сопровождаемые болью.
В течении травмы выделяют три степени тяжести.
Легкая или растяжение 1-й степени. Возникает при незначительном повреждении, симптомы носят неярко выраженный характер и быстро исчезают (в течение 1 – 3 недель).
Средняя или растяжение 2-й степени. Структура связок нарушается сильнее, чем при легкой форме повреждения: они уже не способны поддерживать целостность сустава из-за перерастяжения и надрывов. Присутствует значительное затруднение движений в колене.
Тяжелая или растяжение третьей степени. Происходит почти полный или полный разрыв одной или нескольких связок коленного сустава. Характеризуется выраженной болью, вплоть до шокового состояния. Колено утрачивает стабильность: появляется или полная скованность, или разболтанность – возможность движений свыше нормальной амплитуды.
Обычно встречается одновременное повреждение нескольких связок. Наиболее часто травмируются внутренняя коллатеральная связка и передняя крестообразная. В случае растяжения наружной коллатеральной связки, как правило, страдают и другие анатомические структуры колена (сухожилия, мениски), поскольку наружный боковой отдел “устроен” сложнее, чем внутренний.
Тяжелая степень растяжения часто сочетается с разрывом сосудов и нервных волокон, поэтому сопровождается кровотечением в суставную полость и нарушением нервной проводимости в ноге. Также тяжелому растяжению могут сопутствовать разрывы мышечных сухожилий или их полный отрыв от костей.


Смещение костей относительно друг друга может произойти в разных направлениях
Голеностопный сустав представляет собой сложное соединение таранной кости стопы с голенью.
Суставные кости покрываются эластичным и прочным хрящом, а полость заполняется синовиальной жидкостью, которая снижает трение, смягчает удары и обеспечивает передачу питательных веществ.
Со всех сторон имеются прочные связки, оказывающие укрепляющее действие.
Содержание статьи:Растяжение и разрыв связок в голеностопе: симптомы и лечениеДеформирующий остеоартроз суставаАртритАхиллит (воспаление ахиллового сухожилия) полезное видео
Задача сустава заключается в обеспечении сгибания подошвенной и тыльной части стопы. При этом следует знать, что он не принимает участия в процессах боковых наклонов и вращении.
Именно поэтому большая часть повреждений и болей в голеностопе возникает из-за насильственных боковых движений.
При растяжении связок коленного сустава симптомы и лечение отличаются в зависимости от механизма растяжения и классификации травмы.При растяжении боковой внутренней связки возникают следующие признаки:
- после травмы сразу появляется боль, которая при покое постепенно утихает, но при попытке движения возникает вновь;
- при прощупывании суставной области болевые ощущения возникают с внутренней стороны;
- отечность и припухлость колена.
Растяжение боковой связки коленного сустава с наружной стороны характеризуется такими же симптомами, как и внутренней тяжи, только припухлость колена будет больше с его внешней стороны.
Растяжение задней крестообразной тяжи имеет схожую симптоматику с передней, но стоит заметить, что повреждается она в разы меньше. Определить поврежденную связку, не зная механизма получения повреждения, в этом случае, возможно только с помощью УЗИ суставов.Интенсивность боли, наличие отечности, кровоподтеков зависит от тяжести травмы связочного аппарата, поэтому растяжение связок коленного сустава симптомы проявляет совершенно разные:
- 1. При легком растяжении приступ боли быстро утихает, человек может продолжать двигаться.
- 2. При частичном надрыве тяжи возникает резкая боль, колено опухает, движение возможно, но сопровождается режущей болью.
- 3. Перечисленные ниже симптомы характерны для полного разрыва связочной ткани:


Растяжение связок колена проявляется:
- болью при травмировании и после, которая является особенно сильной при надавливании на колено, сгибании и разгибании, болезненной также является опора на травмированную ногу;
- отеком и кровоподтеками, которые могут появиться лишь со временем;
- скованностью колена, ощущением нестабильности, затруднениями движений, при тяжелых травмах ногу вообще невозможно сгибать и разгибать;
- болезненными щелчками и хрустом в суставе.
Специалисты выделяют следующие симптомы воспаления связок коленного сустава:
- Боль, возникающая при подъеме или спуске, а также от долгого стояния.
- Появление в редких случаях отечности в зоне воспаления.
- Повышение температуры в зоне поражения.
- Покраснение и снижение подвижности.
- Скрип или хруст сустава при движении.
- Скованность и напряженность в коленях.
При воспалении связок трудно полностью согнуть или распрямить ногу. Поэтому стоит незамедлительно обратиться за помощью к специалисту, чтобы начать лечение.
Классификация
Травма связок коленного сустава определяется степенью тяжести.
- 1. При легком растяжения в связке появляются микроскопические разрывы. Подвижность колена не нарушается, боль умеренная, возникает только при движении.
- 2. Средняя степень растяжения характеризуется разрывом отдельных волокон (надрыв связки).
В поврежденных связках возникает воспалительный процесс. Движение суставного механизма ограничено и болезненно.
- 3. Третья степень – это разрыв всех волокон связки: сопровождается острой болью, сильными отеками и гематомами, движение сустава резко ограничено или же отличается непривычной амплитудой движения, опора на ногу невозможна.
Симптомы и степени растяжения
Различают три степени тяжести травмы:
- Легкую (1-я степень). Характеризуется несущественным повреждением и неярко выраженными симптомами, продолжающимися от 1 до 3 недель.
- Среднюю (2-я степень). В этом случае связки травмируются сильнее, из-за их перерастяжения и надрывов они теряют способность к поддержанию целостности сустава. Любые движения в колене даются с большими затруднениями.
- Тяжелую (3-я степень). Характеризуется полным или почти полным разрывом одной или нескольких связок колена. При этом пострадавший испытывает сильнейшую боль, он может впасть в шоковое состояние. Колено становится нестабильным, что проявляется его полной скованностью или, напротив, разболтанностью (возможностью двигаться свыше обычной амплитуды).
Обычно повреждается сразу несколько связок, наиболее часто встречается травмирование внутренней коллатеральной и передней крестообразной.
При травмировании наружной коллатеральной связки в процесс вовлекаются другие анатомические структуры колена (мениски, сухожилия), что объясняется более сложным строением наружного бокового отдела.
При тяжелом растяжении часто случается разрыв сосудов, что сопровождается кровотечением в полость сустава. Возможен разрыв нервных волокон, из-за чего нарушается нервная проводимость в ноге. При растяжении 3-й степени мышечные сухожилия могут разрываться или даже полностью отрываться от костей. В этом случае успешное лечение может проводиться только с помощью квалифицированного специалиста.
Первая помощь
Что делать, если произошло растяжение связок ноги? Прежде всего, не паниковать и не предпринимать поспешных действий, чтобы не ухудшить состояние травмированного участка и не допустить осложнений. Причиной возникновения многих проблем при повреждении связочного аппарата является именно неправильное оказание первой помощи.
При наличии признаков растяжения связок коленного сустава следует:
- уложить пострадавшего или усадить его, устранив нагрузку на поврежденный участок. Важно помнить, что любые движения в данном случае могут привести к усилению отека, болевого синдрома и внутреннего кровоизлияния;
- уложить пораженную конечность на возвышение, чтобы уменьшить приток крови к травмированному участку и снизить отечность;
- приложить к проблемной зоне холод на 15–20 минут (это может быть завернутый в ткань лед, пакет молока из холодильника и т. д). Определить место прикладывания можно по отеку, который при травме появляется очень быстро. Если льда или охлажденных продуктов под рукой не окажется, можно использовать обычный холодный компресс, который нужно менять каждые 10 минут;
- ограничить подвижность отекшей зоны с помощью шины, для сооружения которой можно применить зонт, палку, трость или любые другие подручные материалы. Для перевязывания поврежденного сустава лучше использовать эластичный бинт или трикотажную ткань. Нельзя допускать сдавливания отекшего участка и нарушения кровообращения;
- дать пострадавшему обезболивающее средство, лучше одно из современных сильнодействующих препаратов типа «Солпадеин», «Кетанов», «Ибупрофен». При этом нельзя превышать дозировку, чтобы не допустить побочных эффектов;
- вызвать «Скорую помощь» или доставить пострадавшего в больницу, где ему будут предоставлены квалифицированные медицинские услуги.
При травме колена необходимо обездвижить конечность пострадавшего и вызвать бригаду «Скорой помощи». Лучше не пытаться довести травмированного человека до больницы самостоятельно, так как при его перемещении можно усугубить ситуацию.


Для облегчения боли следует приложить к больному суставу холод. Однако любой ледяной предмет должен быть завернут в ткань. Прикладывать его непосредственно к коже, без прослойки из материала, не следует.
Диагностика
Прежде всего, конечно, врач расспросит пострадавшего о характере травмы и произведет визуальный осмотр, чтобы определить степень тяжести и то, какие структуры сустава повреждены. Из дополнительных методов самую полную информацию о суставе помогают получить следующие исследования:
- МРТ (магнитно-резонансная томография) – делает серию послойных снимков в разных проекциях, на которых четко видны все структуры, включая хрящ, связки и сухожилия.
- Компьютерная томография (КТ) – схожий по информативности метод, часто рассматривается как альтернатива МРТ.
- УЗИ колена (ультразвуковое исследование) позволит врачу детально рассмотреть область сустава. Это один из самых доступных методов, но требует профессиональной подготовки врача в области ультразвуковой диагностики, иначе возможны недостоверные результаты.
- Артроскопия – эндоскопический метод исследования суставной полости изнутри. Его относят к малым хирургическим операциям. Применяют с целью как диагностики, так и лечения – например, когда иными способами не удается установить характер травмы и степень повреждения. С помощью артроскопии производят ушивание связок, остановку кровотечения и другие лечебные процедуры.
- Рентген в нескольких проекциях при повреждении связочного аппарата колена применяется как вспомогательный метод, поскольку не позволяет увидеть связки и мягкие околосуставные ткани. Глядя на рентгеновские снимки, врач может судить о характере повреждения только по косвенным признакам.
Обязателен осмотр специалиста. В основном, достаточно определения симптомов: внешнего осмотра и пальпации. При диагностическом осмотре врач пальпирует место крепления связок к надколеннику, нажимая, определяет расположение очага воспалительного процесса. Также производится диагностический эксперимент: требуется разогнуть коленный сустав под действием сопротивления. В большинстве случаев это происходит с болезненными ощущениями.
Для диагностики применяют такие методы исследования:
- лабораторные;
- рентген;
- компьютерная томография.
Лабораторные исследования включают анализ синовиальной жидкости, крови, мочи, показывают инфекционную природу заболевания или ревматоидный процесс.
Рентгенограмма, в проекции прямо и сбоку, помогает уточнить поставленный диагноз, но уже на последней стадии, когда началось отложение солей.
В случае выявления некоторых патологий (окостенения или микротрещин в кости, возможны при остеопорозе и постоянных перегрузках), проводится обследование компьютерной и магнитно-резонансной томографией. Исследование ультразвуком помогает найти вырождение соединительной ткани и травмы. Во время восстановления УЗИ определяет степень усиления кровообращения.
О том, какие мази применять при артрозе, узнайте в другой статье.
Диагностика начинается с опроса пострадавшего о происхождении травмы и визуального осмотра, в процессе которого врач определяет, насколько серьезными являются повреждения, и какие структуры сустава они затрагивают.
Чаще всего при диагностике используют:
- Магнитно-резонансная томография (МРТ) используется для получения послойных снимков в разных проекциях с качественным изображением всех структур, в том числе сухожилий, связок и хрящей.
- Компьютерная томография (КТ) – альтернатива МРТ .
- УЗИ (ультразвуковое исследование) – один из самых доступных методов, позволяющий специалисту детально рассмотреть поврежденную область сустава. Проводить такие исследование должен врач с соответствующей подготовкой и квалификацией.
- Артроскопия – эндоскопический метод, с помощью которого можно исследовать внутреннюю полость сустава. Он считается малой хирургической операцией и применяется и для диагностики, и для лечения. Артроскопия используется для определения характера травмы и степени повреждения, когда это нельзя сделать с помощью других методов, и позволяет ушивать связки, останавливать кровотечение и выполнять другие лечебные манипуляции.
- Рентген в нескольких проекциях в случае повреждения связок колена рассматривается только в качестве вспомогательного метода диагностики. На рентгеновских снимках не видны связки и мягкие ткани, окружающие сустав. В этом случае доктор при определении характера повреждения может опираться только на косвенные признаки.
Диагностика включает первичный осмотр врача-травматолога, вниманию подлежат ссадины, кровоподтеки, отечность мягких тканей, также врач поинтересуется причиной возникновения травмы.
Спортивные врачи, диагностируя растяжение связок коленного сустава, проводят тестирование, измеряя отклонение костей голени от оси ноги.
Рентгенографическое исследование может использоваться только для исключения перелома кости, так как мягкие ткани, к которым относятся тяжи и сухожилия, на рентгенографии не видны.МРТ и КТ – исследование позволяет сделать снимки во всех проекциях, благодаря чему можно просмотреть все структурные части сустава.УЗИ суставов также позволяет врачу досконально осмотреть область сустава.
И если диагноз подтвержден и имеется растяжение связок коленного сустава. Как долго заживает? – это будет первый вопрос, интересующий пациента. Но на этот вопрос непросто дать однозначный ответ, так как восстановление зависит от многих факторов.
Традиционное лечение
При растяжении коленного сустава лечение зависит от тяжести повреждения.
Как лечить связки коленного сустава при легкой и средней степени? Основная терапия заключается в следующих действиях:


Для терапии легкого растяжения этого вполне будет достаточно, лечение связок коленного сустава с надрывом может потребовать приема обезболивающих препаратов.
Сколько заживает связка коленного сустава, зависит только от степени ее растяжения – только при легкой травме на полное восстановление колена уйдет около 3-х недель.Лечение связок и сухожилий коленного сустава третьей степени тяжести обычно проходит стационарно в травматологическом отделении. Первая помощь такая же, как и для менее тяжелых повреждений, только иммобилизацию проводят с применением пластиковой или гипсовой лонгеты.При отрыве связки от кости применяется хирургическое вмешательство.
Профилактика
Лучшим лечением болезни является профилактика. В начале тренировки необходим разогрев всех групп мышц. Упражнения следует чередовать. Если нужно поднимать тяжести, то ноги в таком случае обязательно должны быть согнуты в коленях.
Всем рекомендуется вести активный образ жизни, не засиживаться в одной позе в течение дня. Нагрузки увеличивать постепенно и регулярно менять их вид.
Профилактика растяжений и других травм заключается в выполнении простых правил, которые основываются, прежде всего, на осторожном поведении в быту и во время спортивных занятий, повышении эластичности мышц и связок с помощью специальных упражнений, недопущении появления лишнего веса, ношении защитных наколенников.
Во время занятий спортом нужно надевать удобную обувь на ортопедической подошве и защищать колени специальной экипировкой, предназначенной для конкретного спортивного вида. На силовых тренировках нагрузка должна наращиваться постепенно и под руководством опытных инструкторов.
Надеемся, что знания о причинах растяжения связок коленных суставов, вероятных последствиях этой травмы и методах ее лечения, которыми мы с вами поделились, помогут вам избежать травмоопасных ситуаций. Используя полученную информацию, вы сможете оказать себе или окружающим грамотную первую помощь, если в этом возникнет необходимость.
- Используйте средства защиты коленных суставов: носите специальную экипировку, предназначенную для занятий конкретным видом спорта.
- Всегда надевайте на тренировки удобную спортивную обувь на пружинящей подошве.
- Укрепляйте мышцы ног, выполняя специальные упражнения.
- Занимаясь силовыми тренировками – наращивайте нагрузку постепенно. Пользуйтесь рекомендациями только опытных инструкторов.


Теперь, зная о причинах и последствиях растяжения связок коленных суставов, вы научитесь избегать травмоопасных ситуаций, а в случае чего – сможете оказать первую помощь себе и окружающим.
Как вылечить растяжение связок коленного сустава домашними методами
Для восстановления связочной ткани во время реабилитации можно пользоваться рецептами народной медицины, среди них мазь от растяжения связок, маски, компрессы, настойки, примочки:
Период восстановления
- Избавляет от боли и отеков в суставах при артрите и артрозе
- Восстанавливает суставы и ткани, эффективен при остеохондрозе
Реабилитационный период начинается после снятия воспаления и при отсутствии болевого синдрома: для травм I и II степени – это 2-3 недели, для травм III степени после операции через 8 недель.
https://www.youtube.com/watch?v=gz064b02WJw
Для восстановления подвижности делают самомассаж колена, разрабатывают колено на велотренажере, выполняют следующие упражнения при растяжении связок коленного сустава:
- сгибание-разгибание колена сидя;
- подъем согнутой ноги, упражнение велосипед;
- отведение ноги в сторону;
- сгибание-разгибание ноги в колене в позе лежа на животе;
- тренировка мышц голени – напряжение и расслабление.
sustavrip.ru
Мидокалм уколы или таблетки: Мидокалм инструкция по применению: показания, противопоказания, побочное действие – описание Mydocalm таб., покр. пленочной оболочкой, 150 мг: 30 шт. (31619)
инструкция по применению, аналоги, состав, показания
Препарат Мидокалм назначается врачом.Перед приемом препарата Мидокалм проконсультируйтесь с Вашим врачом.
Реакции гиперчувствительности
В пострегистрационный период наиболее часто сообщалось о развйтйи реакций гиперчувствительности. Аллергические реакции варьировали от легких кожных реакций до тяжелых системных реакций (например, анафилактический шок).
Пациенты женского пола, пациенты пожилого возраста или пациенты с сопутствующей терапией (главным образом, принимающие нестероидные противовоспалительные средства – НПВС) подвержены более высокому риску развития реакций гиперчувствительности. К этой же группе риска относятся пациенты, имеющие в анамнезе лекарственную аллергию, аллергические заболевания или симптомы (например, аллергический ринит, астма, атопический дерматит с высоким содержанием IgE в сыворотке, крапивница), или пациенты, болеющие вирусной инфекцией во время терапии препаратом.

Ранними признаками реакции гиперчувствительности являются: покраснение, сыпь, сильный зуд кожи (с припухлостью), одышка, затрудненность дыхания с/без отеком лица, губ, языка и/или гортани, затрудненность глотания, учащенное сердцебиение, пониженное артериальное давление, быстрое снижение артериального давления.
Если Вы наблюдаете у себя перечисленные симптомы, немедленно прекратите прием препарата и обратитесь к врачу или в ближайшее отделение скорой помощи.
Если у Вас когда либо была аллергическая реакция на толперизон, Вам нельзя использовать данный препарат.
Пациенты с известной гиперчувствительностью к лидокаину подвержены более высокому риску аллергии при приеме толперизона. В данном случае перед началом лечения толперизоном проконсультируйтесь с лечащим врачом.
Детский и юношеский возраст
Данные по безопасности и эффективности применения толперизона у детей ограничены.
Важная информация о некоторых компонентах таблеток Мидокалм, покрытых пленочной оболочкой
Таблетки Мидокалм 50 мг, покрытые пленочной оболочкой, содержат лактозу (48,892 мг в каждой таблетке) и титана диоксид (Е171) в качестве вспомогательных веществ.
Таблетки Мидокалм 150 мг, покрытые пленочной оболочкой, содержат лактозу (146,285 мг в каждой таблетке) и титана диоксид (Е171) в качестве вспомогательных веществ.
Если у Вас есть непереносимость галактозы, дефицит лактазы Лаппа или глюкозо-галактозная мальабсорбция, Вам не следует принимать таблетки Мидокалм.
Толперизон может повышать уровень содержания в крови таких препаратов, как тиоридазин (антипсихотик), толтеродин (применяемый для лечения недержания мочи), венлафаксин (антидепрессант), атомоксетин (применяемый для лечения синдрома дефицита внимания и гиперактивности (СДВГ)), дезипрамин (антидепрессант), декстрометорфан (подавляющий кашлевой рефлекс), метопролол (бета-блокатор, применяемый для лечения высокого артериального давления и стенокардии (боли в грудной клетке), небиволол (бета-блокатор, применяемый для лечения высокого артериального давления и сердечной недостаточности), перфеназин (антипсихотик).

Хотя толперизон является препаратом центрального действия, его седативный эффект (понижение внимания) очень низкий. В случае одновременного назначения с другими мышечными релаксантами центрального действия дозу толперизона следует снижать.
Толперизон усиливает действие нифлумовой кислоты, поэтому при одновременном применении следует снизить дозу нифлумовой кислоты или другого нестероидного противовоспалительного средства (НПВС).
Приём препарата Мидокалм с едой и напитками
Не рекомендуется принимать препарат натощак, т.к. недостаточное количество пищи, может снижать биодоступность толперизона.
Пища с высоким содержанием жиров увеличивает биодоступность препарата Мидокалм, назначаемого для приема внутрь, примерно до 100% и увеличивает максимальное содержание в плазме крови примерно на 45% по сравнению с приемом препарата натощак, что задерживает время достижения максимальной концентрации в плазме примерно на 30 минут.
Всегда принимайте данный препарат строго по назначению лечащего врача. Если у Вас возникли сомнения, обсудите их с Вашим врачом или фармацевтом.
Если у Вас возникли сомнения, обсудите их с Вашим врачом или фармацевтом.
Препарат следует принимать после еды, запивая стаканом воды.
Обычные дозы составляют:
– 1-3 таблетки Мидокалма 50 мг три раза в день.
– 1 таблетка Мидокалма 150 мг три раза в день.
Детям следует принимать препарат строго по назначению врача:
лекарственное средство назначается детям с массой тела более 30 кг (старше 10 лет) в суточной дозе 2-4 мг/кг массы тела, в три приёма.
Учитывая невысокие суточные дозы, при лечении детей рекомендуется применять таблетки Мидокалм 50 мг, покрытые пленочной оболочкой. Так как не предусмотрено деление таблеток на две равные части, препарат может применяться у детей с массой тела 30 кг и более.
Пациенты с нарушением функции почек
Во время терапии препаратом Мидокалм, из-за более высокой частоты развития побочных реакций, необходимо контролировать функцию почек и общее состояние.
Если у Вас имеется тяжелое нарушение функции почек, Вам следует проконсультироваться с Вашим лечащим врачом, так как применение препарата Мидокалм не рекомендуется у пациентов с тяжелым нарушением функции почек.
Пациенты с нарушением функции печени
Во время терапии препаратом Мидокалм, из-за более высокой частоты развития побочных реакций, необходимо контролировать функцию печени и общее состояние.
Если у Вас имеется тяжелое нарушение функции печени, Вам следует проконсультироваться с Вашим лечащим врачом; так как применение препарата Мидокалм не рекомендуется у пациентов с тяжелым нарушением функции печени.
Если Вы приняли больше таблеток Мидокалм, покрытых пленочной оболочкой, чем следовало
Если Вы приняли больше таблеток Мидокалм, покрытых пленочной оболочкой, чем следовало, незамедлительно свяжитесь с Вашим врачом, фармацевтом или позвоните в отделение скорой помощи.
Наиболее частыми симптомами передозировки являются сонливость, желудочно-кишечные расстройства (тошнота, рвота, боль в эпигастрии), тахикардия, артериальная гипертензия, замедленность движений и головокружение. Сообщалось о случаях развития судорог и комы.
Если Вы забыли вовремя принять таблетку Мидокалм, покрытую пленочной оболочкой
Не принимайте двойную дозу в следующий прием препарата, так как в этом случае Вы не компенсируете пропущенную дозу, но подвергнете себя риску передозировки.
Если Вы решили прекратить приём таблеток Мидокалм, покрытых пленочной оболочкой
Не прекращайте приём этого препарата, даже если у Вас возникло впечатление, что эффект Мидокалма слишком сильный или слишком слабый. В этом случае проконсультируйтесь с Вашим врачом или фармацевтом.
Если у Вас возникли дополнительные вопросы по применению данного препарата, задайте их своему врачу или фармацевту.
Как все лекарственные средства, таблетки Мидокалм, покрытые пленочной оболочкой, могут вызывать побочные эффекты, хотя они развиваются не у всех. Эти побочные эффекты обычно исчезают, когда Вы прекращаете принимать препарат.
Профиль безопасности толперизонсодержащих лекарственных средств подтверждается данными применения более чем 12 000 пациентов. Согласно этим данным, наиболее часто описаны нарушения со стороны кожи и подкожных тканей, общие, неврологические и желудочно-кишечные расстройства.
Согласно этим данным, наиболее часто описаны нарушения со стороны кожи и подкожных тканей, общие, неврологические и желудочно-кишечные расстройства.
В пострегистрационном периоде количество полученных сообщений о развитии реакций гиперчувствительности, связанных с применением толперизона, составляло около 50-60% от числа всех полученных сообщений. В большинстве случаев это были несерьезные побочные реакции. Об угрожающих жизни аллергических реакциях сообщалось очень редко.
Частота побочных реакций определяется согласно следующим категориям:
Нечастые: Возникают менее чем 1 на 100 пациентов, но более чем 1 на 1 000 пациентов.
Редкие: Возникают менее чем 1 на 1 000 пациентов, но более чем 1 на 10 000 пациентов.
Очень редкие: Возникают менее чем 1 на 10000 пациентов, включая отдельные случаи.
Нечастые побочные эффекты: потеря аппетита, бессоница, нарушение сна, головная боль, головокружение, сонливость, пониженное артериальное давление (гипотензия), дискомфорт в животе, диарея, сухость во рту, диспепсия, тошнота, мышечная слабость, боль в мышцах, боль в конечностях, утомляемость, общая слабость, недомогание.
Редкие побочные эффекты: аллергическая реакция* (гиперчувствительность), тяжелая аллергическая реакция (анафилактическая реакция), снижение активности, депрессия, нарушение внимания, тремор, судороги, пониженная чувствительность, парестезия, повышенная сонливость (летаргия), нарушения зрения, ощущение головокружения, шум в ушах, сжимающая боль в грудной клетке (стенокардия), повышенная частота сердечных сокращений, снижение артериального давления, приливы жара, ощущение ускоренного и неритмичного сердцебиения, затруднение дыхания, носовое кровотечение, частое дыхание (тахипноэ), боли в эпигастральной области, запор, метеоризм, рвота, лёгкие нарушения со стороны печени, аллергические кожные реакции, усиленная потливость, зуд, крапивница, высыпания, неспособность контролировать мочеиспускание и недержание мочи, белок в моче (при лабораторном исследовании), дискомфорт в конечностях, ощущение опьянения, ощущение жара, жажда, раздражительность, изменение результатов лабораторного исследования (повышение концентрации билирубина в крови, изменение активности печёночных ферментов, снижение количества тромбоцитов, повышение количества лейкоцитов).
Очень редкие побочные эффекты: анемия, увеличение лимфатических узлов (лимфаденопатия), тяжёлая аллергическая реакция (анафилактический шок), полидипсия, снижение частоты сердечных сокращений, снижение плотности костной ткани, дискомфорт в грудной клетке, изменение результатов лабораторного исследования (повышение содержания креатинина в крови), спутанность сознания.
*В течение постмаркетингового опыта применения сообщалось о следующих реакциях с неизвестной частотой: ангионевротический отёк (включая отек лица, отек губ).
Ангионевротический отек (аллергическая реакция, проявляющаяся внезапно возникающим отеком рук, ступней, лодыжек, лица, губ, языка и горла). Также может возникнуть нарушение глотания или дыхания.
Если у Вас возникнет какой-либо из побочных эффектов, сообщите об этом Вашему врачу или фармацевту. Это включает в себя и побочные эффекты, не перечисленные в данной инструкции. Сообщения о побочных эффектах помогают в предоставлении информации по безопасности данного лекарственного средства.
Что содержат таблетки Мидокалм 50 мг, покрытые пленочной оболочкой
– Действующее вещество: толперизона гидрохлорид 50 мг в каждой таблетке, покрытой пленочной оболочкой.
– Вспомогательные вещества:
Ядро таблетки содержит:
кислоты лимонной моногидрат, кремния диоксид коллоидный безводный, кислота стеариновая, тальк, целлюлоза микрокристаллическая, крахмал кукурузный, лактозы моногидрат (48,500 мг).
Оболочка содержит:
Кремния диоксид коллоидный безводный, титана диоксид (Е 171), лактозы моногидрат (0,392 мг), макрогол 6000, гипромеллоза.
Что содержат таблетки Мидокалм 150 мг, покрытые пленочной оболочкой
– Действующее вещество: толперизона гидрохлорид 150 мг в каждой таблетке, покрытой пленочной оболочкой.
– Вспомогательные вещества:
Ядро таблетки содержит:
кислоты лимонной моногидрат, кремния диоксид коллоидный безводный, кислота стеариновая, тальк, целлюлоза микрокристаллическая, крахмал кукурузный, лактозы моногидрат (145,50 мг).
Оболочка содержит:
Кремния диоксид коллоидный безводный, титана диоксид (Е 171), лактозы моногидрат (0,785 мг), макрогол 6000, гипромеллоза.
Мидокалм таблетки покрытые оболочкой пленочной 150мг №30 (Толперизон)
Состояния, сопровождающиеся гипертонусом скелетной мускулатуры на фоне органического неврологического поражения (повреждение пирамидных путей, рассеянный склероз, миелопатия, энцефаломиелит, мышечный спазм, мышечный гипертонус, мышечные контрактуры, спинальный автоматизм), экстрапирамидные расстройства (постэнцефалический и атеросклеротический паркинсонизм), эпилепсия, энцефалопатии сосудистого генеза, облитерирующие сосудистые заболевания (облитерирующий атеросклероз сосудов конечностей, облитерирующий эндартериит, системная склеродермия, облитерирующий тромбангиит, диабетическая ангиопатия, синдром Рейно), в т. ч. на фоне нарушения иннервации сосудов, посттромботические нарушения крово- и лимфообращения; в педиатрии – болезнь Литтля (детский спастический паралич).
ч. на фоне нарушения иннервации сосудов, посттромботические нарушения крово- и лимфообращения; в педиатрии – болезнь Литтля (детский спастический паралич).
Гиперчувствительность (в т.ч. к лидокаину), миастения тяжелого течения.
Активное вещество: Толперизон. Форма выпуска: 1.Таблетки, покрытые пленочной оболочкой, 50 мг №30; 2.Таблетки, покрытые пленочной оболочкой, 150 мг №30.
Взрослым внутрь Мидокалм назначают в суточной дозе 150-450 мг, разделенной на 3 приема. Внутримышечно взрослым препарат вводят в суточной дозе 200 мг (по 100 мг 2 раза в день), а внутривенно (медленно) – в суточной дозе 100 мг (однократно). Детям в возрасте от 1 года до 6 лет Мидокалм назначают внутрь в суточной дозе 5 мг/кг (в 3 приема в течение дня).
Детям в возрасте от 7 до 14 лет Мидокалм назначают внутрь в суточной дозе 2-4 мг/кг (в 3 приема в течение дня).
Детям в возрасте от 1 года до 6 лет Мидокалм назначают внутрь в суточной дозе 5 мг/кг (в 3 приема в течение дня).
Детям в возрасте от 7 до 14 лет Мидокалм назначают внутрь в суточной дозе 2-4 мг/кг (в 3 приема в течение дня).
Особые указания: Применение препарата не влияет на способность пациентов к выполнению работы, требующей повышенного внимания и быстроты психомоторных реакций.
Взаимодействие с другими препаратами: Данных о взаимодействии, ограничивающем применение Мидокалма, не имеется.
При одновременном применении Мидокалм усиливает действие нифлумовой кислоты, поэтому при необходимости применения данной комбинации необходимо снижать дозу нифлумовой кислоты.
Хотя толперизон оказывает действие на ЦНС, препарат не вызывает седативного эффекта, поэтому возможно применение в комбинации с седативными, снотворными и препаратами, содержащими этанол. Не влияет на действие этанола на ЦНС.
Средства для общей анестезии, периферические миорелаксанты, психотропные препараты, клонидин усиливают эффект толперизона.
Побочные эффекты: При индивидуально-повышенной чувствительности – мышечная слабость, головная боль, артериальная гипотензия, тошнота, рвота, чувство дискомфорта в животе.
При уменьшении дозы побочные явления обычно проходят.
При индивидуальной непереносимости – аллергические реакции (кожный зуд, крапивница, ангионевротический отёк, анафилактический шок).
Не влияет на действие этанола на ЦНС.
Средства для общей анестезии, периферические миорелаксанты, психотропные препараты, клонидин усиливают эффект толперизона.
Побочные эффекты: При индивидуально-повышенной чувствительности – мышечная слабость, головная боль, артериальная гипотензия, тошнота, рвота, чувство дискомфорта в животе.
При уменьшении дозы побочные явления обычно проходят.
При индивидуальной непереносимости – аллергические реакции (кожный зуд, крапивница, ангионевротический отёк, анафилактический шок).
Мидокалм уколы или таблетки – что лучше, что выбрать
Существуют патологии, которые сопровождаются спазмами мышц, напряжением и болевым синдромом. В таких случаях для снятия симптоматики применяют миорелаксанты (Мидокалм), способные расслабить мускулатуру, уменьшить боль. При выборе способа лечения, что лучше уколы или таблетки Мидокалма? Это решает только врач после осмотра больного, оценки его состояния и определения стадии заболевания.
Когда и как применяют Мидокалм
Препарат относится к группе миорелаксантов центрального действия. Основное показание для применения данной группы лекарств – это мышечный гипертонус.
Мидокалм уколы или таблетки назначают при болях и напряжении мускулатуры, которые вызывают:
- остеохондроз;
- усиленные физические занятия;
- артроз;
- постинсультное спастическое напряжение.
Выпускается лекарство в виде таблеток или раствора для инъекций. Таблетка выпуклая с обеих сторон, белого цвета, содержит 50 или 150 мг толперизона гидрохлорида и вспомогательные вещества. Принимать их нужно по 1-3 шт 3 раза в день, если дозировка 50 мг и 1 шт 3 раза в сутки, если доза таблетки составляет 150 мг. Начальная суточная доза препарата – 100 мг. Мидокалм пьют после еды, запивая большим количеством воды. Лечебный эффект наступает через полчаса.
Раствор для инъекций выпускается в ампулах по 1 мл по 10шт в картонной упаковке. Мидокалм для уколов содержит толперизон и лидокаин. Колют уколы глубоко внутримышечно по 1 ампуле дважды в сутки или 100 мг медленно внутривенно. Если пациент не переносит лекарства на основе лидокаина, то для снятия спазма мышц доктор ему может назначить пить Мидокалм в таблетках.
Мидокалм для уколов содержит толперизон и лидокаин. Колют уколы глубоко внутримышечно по 1 ампуле дважды в сутки или 100 мг медленно внутривенно. Если пациент не переносит лекарства на основе лидокаина, то для снятия спазма мышц доктор ему может назначить пить Мидокалм в таблетках.
Обычно лечение Мидокалмом переноситься больными хорошо. Но в некоторых случаях возможны аллергические проявления:
- снижение давления;
- головокружение;
- гиперемия кожи;
- диспепсические расстройства;
- нарушение сердечного ритма;
- снижение мышечной силы.
После отмены таблеток или уколов побочные реакции проходят.
Что эффективнее
Ответить однозначно что лучше, таблетки или инъекции Мидокалма, нельзя. Все зависит от состояния больного, интенсивности боли и степени напряжения мышц. Если у больного наблюдается острая симптоматика, то для стабилизации состояния используют уколы Мидокалма. Они действуют быстрее, лекарство минует ЖКТ и, попадая непосредственно в кровь, поступает к пораженному участку. После снятия острой симптоматики, пациента переводят на таблетки.
Они действуют быстрее, лекарство минует ЖКТ и, попадая непосредственно в кровь, поступает к пораженному участку. После снятия острой симптоматики, пациента переводят на таблетки.
Если у больного наблюдается непереносимость таблеток и уколов Мидокалма, то врач назначает аналог, обладающий таким же действием. Цена на заменители обычно ниже Мидокалма рихтер. К ним относятся Сирдалуд, Миолгин, Толперизон, Баклофен. Заменить один препарат другим, может только врач, учитывая особенности организма, степень заболевания, а также свойства и побочные действия препарата. Самостоятельно отменять или назначать себе уколы или таблетки Мидокалма или его аналогов не стоит, чтобы не усугубить состояние, не вызвать осложнения.
Источники:
Видаль: https://www.vidal.ru/drugs/mydocalm__31619
ГРЛС: https://grls.rosminzdrav.ru/Grls_View_v2.aspx?routingGuid=7d7d4f70-ea02-447f-b964-2ef987a6e9ac&t=
Нашли ошибку? Выделите ее и нажмите Ctrl + Enter
Мидокалм (Mydocalm): описание, рецепт, инструкция
Mydocalm
Аналоги (дженерики, синонимы)
Действующее вещество
Толперизон (Tolperisone)
Фармакологическая группа
org/DrugClass”> н- Холинолитики (миорелаксанты)
Рецепт
Международный:
Rp: Dr. Mydocalm 0,05
D.t.d: №10 in dragee
S: По 1 драже 3 раза в день
Россия:
Rp: Tolperisoni 150 mg
D.t.d. №30 in tabl.
S: По 1 таблетке 3 раза в день
Rp: Sol. Tolperisoni 100 mg
Lidocaini 2,5 mg – 1ml
D.t.d. №10 in amp.
S: По 1 мл 1 раз в день, внутримышечно
Рецептурный бланк 107-1/у
Фармакологическое действие
Мидокалм относится к миорелаксантам центрального действия аминокетоновой группы. Механизм действия связан с регуляцией функции каудальной части ретикулярной формации. При этом угнетается повышенная рефлекторная возбудимость спинного мозга. Также влияет на периферические нервные окончания.
Является Н-холинолитиком.
Толперизон обладает стабилизирующим действием на мембраны в первичных афферентных волокнах и двигательных нейронах, обусловленное влиянием на рефлекторную деятельность спинномозговых синапсов. Вторично замедляет выход медиаторов вследствие торможения процесса поступления Са2+ в синаптические структуры нервных волокон. Воздействие на ретикулоспинальный путь проявляется в замедлении процессов возбуждения. Также выявляет местноанестезирющее действие (за счет содержания лидокаина). Хорошо всасывается из желудочно-кишечного тракта; максимальная концентрация достигается спустя 0,5-1 час после приема. Метаболизируется в печени и почках.
Вторично замедляет выход медиаторов вследствие торможения процесса поступления Са2+ в синаптические структуры нервных волокон. Воздействие на ретикулоспинальный путь проявляется в замедлении процессов возбуждения. Также выявляет местноанестезирющее действие (за счет содержания лидокаина). Хорошо всасывается из желудочно-кишечного тракта; максимальная концентрация достигается спустя 0,5-1 час после приема. Метаболизируется в печени и почках.
Метаболиты толперизона экскретируются с мочой. При проведении повторных курсов лечения препарат не влияет на функцию почек, печени и кроветворение.
Снижает экспериментально вызванные гипертонус мышц и ригидность. Лечебные свойства препараты используются для снижения патологического гипертонуса и ригидности мыщц, связанные экстрапирамидными нарушениями. Облегчает совершение произвольных активных движений. Мидокалм не влияет на кору головного мозга, тем самым сохраняя в полном объеме уровень бодрствования. Имеет незначительно выраженный спазмолитический и адреноблокирующий эффекты, за счет чего улучшается перфузия тканей. При проведении длительных клинических исследований препарат не оказал выраженного влияния на функцию почек и кровотворение.
При проведении длительных клинических исследований препарат не оказал выраженного влияния на функцию почек и кровотворение.
Способ применения
Для взрослых:
Схема применения устанавливается лечащим врачом в зависимости от течения заболевания и переносимости лекарственного средства.
Для взрослых используют суточную дозу в 150-450 мг, разделенную на 3 приема. Стартовая доза – 50 мг 3 раза в сутки, при недостаточном эффекте ее увеличивают. Внутримышечно препарат вводят 200 мг/сутки (в 2 приема), а внутривенно – 100 мг/с (один раз в день). Необходимо медленное введение препарата в вену.
Для детей:
Для детей от 3 месяцев до 6 лет мидокалм используют из расчета 5-10 мг/кг/с (3 раза в день). Для детей от 7 до 14 лет препарат рекомендуют внутрь в суточной дозе 2-4 мг/кг/с (3 раза в день). Принимать мидокалм необходимо с приемом пищи.
Показания
– Состояния, сопровождающиеся патологическим гипертонусом поперечнополосатых мышц, который возникает за счет неврологической патологии органического генеза: рассеянный склероз, миелопатии, энцефаломиелит, остаточные явления острых нарушений мозгового кровообращения, поражения пирамидных путей.
– В педиатрической практике – для лечения болезни Литтла (спастического паралича), а также энцефалопатий другой этиологии с явлениями мышечной дистонии.
– Мышечный гипертонус, контрактуры мышц при заболеваниях органов движения (спондилёз, спондилоартроз, цервикальные и люмбальные синдромы, артрозы тазобедренных, коленных, локтевых суставов и т.д.)
– Восстановительное послеоперационное лечение в травматолого-ортопедической практике.
– Посттромботические нарушения лимфодинамики и венозного кровотока.
– Трофические язвы нижних конечностей, облитерирующий ангиосклероз и тромбангиит, аутоиммунные заболевания: системная склеродермия и болезнь Рейно; ангиопатии (в том числе диабетогенные).
– Результаты повреждения иннервации сосудов: акроцианоз, ангионевротическая дисбазия перемежающегося характера.
Противопоказания
– При известной аллергии на лидокаин и гиперчувствительности к толперизону гидрохлориду. – Миастения. – Возраст до 3 мес. Детям до 1 года не применяют таблетированные формы.
Детям до 1 года не применяют таблетированные формы.
Побочные действия
При индивидуально-повышенной чувствительности – слабость в мышцах, головные боли, диспепсические явления (тошнота, рвота, чувство дискомфорта). При быстром внутривенном введении возможно снижение артериального давления.
При индивидуальной непереносимости – аллергические реакции (зуд, крапивница, болезнь Квинке, анафилактический шок, удушье, эритематозные высыпания). При уменьшении дозы побочные явления обычно проходят.
Форма выпуска
Таблетки, раствор для парентерального введения в ампулах.
Какой Мидокалм лучше в форме таблеток или уколов?
При повышенном мышечном тонусе, спровоцированном неврологическими заболеваниями, доктора назначают миорелаксанты. К таким средствам относится Мидокалм. Препарат выпускается в двух формах: таблетках и уколах. У многих пациентов возникает вопрос, какой вид лекарства лучше выбрать. Важно принять верное решение. От этого зависит результат терапии, сроки выздоровления. Необходимо рассмотреть обе формы Мидокалма и сравнить их между собой.
Важно принять верное решение. От этого зависит результат терапии, сроки выздоровления. Необходимо рассмотреть обе формы Мидокалма и сравнить их между собой.
Таблетки Мидокалм
Имеет вид таблеток, покрытых оболочкой из пленки. Терапевтический эффект достигается за счет вещества – толперизона гидрохлорида. В каждой таблетке такой элемент может содержаться в концентрации 50 или 150 мг. Дополнительно в лекарстве присутствуют титана и кремния диоксид, моногидрат лактозы, лимонная и стеариновая кислоты, микрокристаллическая целлюлоза, тальк, гипромеллоза, макрогол 6000, крахмал кукурузный. Таблетки окрашены в белый цвет. Имеют двояковыпуклую форму. На одной из сторон нанесена гравировка «50» («150»), что соответствует дозировке.
Относится к фармакологической группе миорелаксантов центрального действия. Оказывает местноанестезирующее, мембраностабилизирующее действие. Применяется при таких диагнозах:
- Болезнь Рейно.
- Акроцианоз.

- Облитерирующий тромбангиит.
- Диабетическая ангиопатия.
- Спондилоартроз.
- Люмбальные и цервикальные синдромы.
- Болезнь Литтля.
- Интермиттирующая ангионевротическая дисбазия.
- Диффузная склеродермия.
- Артроз.
- Спондилез.
Запрещен препарат при таких состояниях:
- Непереносимость состава.
- Миастения.
- Беременность.
- Возраст до трех лет.
- Грудное вскармливание.
Если игнорировать противопоказания, то возможно развитие таких побочек:
- Головная боль.
- Аллергия (зуд, крапивница, эритема, бронхоспазм, отек Квинке, анафилаксия).
- Мышечная слабость.
- Дискомфорт в эпигастральной зоне.
- Подташнивание и приступы рвоты.
- Гипотензия.
Принимают таблетки перорально, во время еды. Делить средство на части, измельчать в порошок не стоит. Проглатывают таблетку целиком, запивая 50-80 мл воды. Доза подбирается индивидуально. Она зависит от возраста, степени тяжести патологии. Детям 3-6 лет обычно дают по 5 мг/кг, 7-14 – 2-4 мг/кг. Суточную дозу делят на три приема. Взрослым и подросткам следует принимать по 50 мг толперизона гидрохлорида 2-3 раза в сутки. Постепенно дозировку повышают в три раза.
Доза подбирается индивидуально. Она зависит от возраста, степени тяжести патологии. Детям 3-6 лет обычно дают по 5 мг/кг, 7-14 – 2-4 мг/кг. Суточную дозу делят на три приема. Взрослым и подросткам следует принимать по 50 мг толперизона гидрохлорида 2-3 раза в сутки. Постепенно дозировку повышают в три раза.
Уколы Мидокалм
Выпускается в виде раствора, предназначенного для инъекционного введения. Жидкость прозрачная, имеет зеленоватый оттенок и специфический запах. Предназначена для внутривенных и внутримышечных инъекций. Фасуется в ампулы.
Действующим веществом выступает толперизона гидрохлорид. Он содержится в концентрации 100 мг. Терапевтический эффект достигается и за счет лидокаина гидрохлорида. Этот компонент присутствует в количестве 2,5 мг. Дополнительно в препарате есть очищенная вода, моноэтиловый эфир диэтиленгликоль, метилпарагидроксибензоат.
Толперизона гидрохлорид обладает миорелаксирующими свойствами. Препарат применяется в лечении таких патологий:
Препарат применяется в лечении таких патологий:
- Облитерирующий тромбангиит.
- Диффузная склеродермия.
- Болезнь Рейно.
- Облитерирующий атеросклероз.
- Диабетическая ангиопатия.
- Болезнь Литтля.
- Артроз суставов.
- Энцефаломиелит.
- Спондилоартроз.
- Цервикальный синдром.
- Рассеянный склероз.
- Расстройства иннервации сосудов.
Нельзя проходить терапию данным медикаментом в таких случаях:
- Возраст до 18 лет.
- Непереносимость состава.
- Беременность.
- Тяжелые формы миастении.
- Грудное вскармливание.
- Печеночная и почечная недостаточность (относительное противопоказание).
Игнорирование данных запретов может обернуться развитием следующих побочек:
- Аллергия.
- Головная боль.
- Гипотония.
- Подташнивание, позывы к рвоте.
- Дискомфортные ощущения в животе.
- Мышечная слабость.
- Головокружение.

Внутримышечно раствор вводят дважды в день, а внутривенно – раз в сутки. Оптимальная дозировка подбирается доктором индивидуально. Как правило, суточная доза равна одной ампуле.
Сравнение: общие моменты
Уколы и таблетки Мидокалм имеют следующие общие черты:
- Выпускаются одной фармацевтической компанией.
- Содержат одно и то же действующее вещество.
- Применяются при одних и тех же патологиях.
- Имеют одинаковые противопоказания и побочки.
- Являются эффективными.
- Имеют положительные отзывы пациентов и докторов.
Сравнение: отличия
Имеют данные формы и определенные отличия. Они заключаются в следующем:
- Разный состав вспомогательных компонентов.
- В инъекциях дополнительно содержится лидокаин.
- Уколы быстрее помогают, реже вызывают побочки.
- Таблетки можно давать детям, уколы ставят только взрослым.
Какую форму кому лучше использовать?
Какую форму стоит применять, рекомендуется поинтересоваться у лечащего врача, выписавшего данный препарат. Обе формы являются эффективными, имеют много общего. Для лечения детей до 18 лет стоит выбирать Мидокалм в таблетках. Острые состояния следует купировать инъекционно. В качестве поддерживающей терапии больше подойдут капсулы. Людям, у которых имеется недостаточность лактозы, лучше использовать Мидокалм в виде уколов.
Обе формы являются эффективными, имеют много общего. Для лечения детей до 18 лет стоит выбирать Мидокалм в таблетках. Острые состояния следует купировать инъекционно. В качестве поддерживающей терапии больше подойдут капсулы. Людям, у которых имеется недостаточность лактозы, лучше использовать Мидокалм в виде уколов.
цены, показания, дженерики препаратов в неврологии
Неврологические болезни — все те, что касаются головного и спинного мозга, а еще нервов, ведущих к органам. Таких болезней много, встречаются они часто, а лекарства от них стоят дорого.
Даниил Давыдов
сын провизора
Порой пациенты пытаются заменить дорогие препараты дешевыми средствами — но далеко не всегда угадывают. Иногда лекарство-заменитель вообще не действует, а в худшем случае еще и прибавляет проблем со здоровьем.
Препараты мы расположили в порядке убывания интереса со стороны россиян: на первых позициях списка оказались лекарства, аналоги к которым наши соотечественники искали в Яндексе чаще всего. А если вы хотите сразу перейти к нужному лекарству, то выбирайте его название в списке:
Что такое лекарства-синонимы и лекарства-аналоги
У дорогих «фирменных» лекарств, на которые уже закончился патент, обычно есть дженерики — более дешевые копии с таким же действующим веществом и международным непатентованным наименованием (МНН). Торговое наименование препарата — название, по которому лекарство узнают пациенты, — может быть либо таким же, либо отличаться от первоначального. Например, таблетки с торговым наименованием «Анаприлин» и МНН «пропранолол» выпускает сразу девять разных российских компаний — но по факту это одно и то же лекарство.
Некоторые дженерики можно использовать в качестве адекватной замены дорогому оригиналу: такое лекарство поможет и вылечиться, и сэкономить. Качественный дженерик работает в организме практически так же, как оригинальное лекарственное средство. Поэтому их называют лекарствами-синонимами.
Качественный дженерик работает в организме практически так же, как оригинальное лекарственное средство. Поэтому их называют лекарствами-синонимами.
Еще есть лекарства-аналоги. У таких препаратов разные действующие вещества, но при этом они оказывают на организм схожий эффект. Например, «Нурофаст» и «Пенталгин моно» — безрецептурные обезболивающие, которые могут предложить в аптеке в ответ на просьбу продать что-нибудь от головной боли. Однако действующие вещества у этих препаратов разные: в первом случае это ибупрофен, во втором — напроксен.
Если речь идет о лечении тяжелых заболеваний, самостоятельно подбирать дешевые лекарства-аналоги дорогих средств опасно. Сэкономить получится, но есть шанс, что препарат-аналог не поможет или окажется вредным для здоровья.
Пример — антибиотики. Все препараты из этой фармакологической группы убивают бактерии, однако действуют они на разные микроорганизмы. Если самостоятельно заменить дорогой антибиотик на более дешевый, есть шанс купить неподходящий препарат, который не подействует на инфекцию, но вызовет побочные эффекты вроде тошноты, рвоты, болей в животе и поноса. Поэтому замену препарата на аналог стоит обсудить с врачом.
Поэтому замену препарата на аналог стоит обсудить с врачом.
Сходите к врачу
Наши статьи написаны с любовью к доказательной медицине. Мы ссылаемся на авторитетные источники и ходим за комментариями к докторам с хорошей репутацией, чтобы узнать, как действует лекарство и действует ли оно вообще.
Но помните: ответственность за ваше здоровье лежит на вас и на лечащем враче. Мы не выписываем рецептов, мы даем рекомендации. Полагаться на нашу точку зрения или нет — решать вам.
МНН: этилметилгидроксипиридина сукцинат (ethylmethylhydroxypyridine succinate)
Сколько стоит: в таблетках — 276—478 Р, в виде раствора для инъекций — 481—2286 Р
Что это такое. Действующее вещество — химически измененный витамин В6. По заявлению производителя, препарат оказывает антиоксидантный эффект — то есть защищает мембраны нервных клеток от повреждений. «Мексидол» выпускают в двух лекарственных формах: в таблетках и в виде раствора для инъекций.
Зачем назначают. Таблетки выписывают при легких черепно-мозговых травмах, нарушениях кровоснабжения мозга, вегетососудистой дистонии, тревожном расстройстве, астении и стрессе. Инъекции используют еще и для лечения алкоголизма, токсикомании и наркомании.
Доказательства эффективности. Не факт, что модифицированный витамин В работает так, как написано в инструкции. Но в ближайшее время мы об этом не узнаем: международное медицинское сообщество препарат не проверяло, статьи о лекарстве публикуют в основном русскоязычные авторы.
Авторитетные базы данных о лекарствах ничего о действующем веществе не знают. На сайте Американской академии неврологии нет ни одной статьи, посвященной препарату.
Если учесть, что другие антиоксиданты с похожим принципом действия оказались неэффективными, рассчитывать на «Мексидол» при серьезных неврологических нарушениях не приходится. И уж совсем маловероятно, что препарат поможет при вегетососудистой дистонии: в Международном классификаторе болезней в принципе нет такого диагноза.
И уж совсем маловероятно, что препарат поможет при вегетососудистой дистонии: в Международном классификаторе болезней в принципе нет такого диагноза.
Качественные дженерики. В России зарегистрировано 28 препаратов с таким же действующим веществом и одно лекарство «Мекси В6», в котором к модифицированному витамину В добавили еще и «настоящий», то есть не модифицированный, витамин В6. Однако ни сам «Мексидол», ни его дженерики доказательств эффективности не имеют. Скорее всего, принимать их бессмысленно.
МНН: «Мильгамма» в инъекциях — пиридоксин (pyridoxine), тиамин (thiamine) и цианокобаламин (cyanocobalamin), «Мильгамма» в таблетках — бенфотиамин (benfotiamine) и пиридоксин (pyridoxine)
Сколько стоит: в таблетках — 708—1223 Р, в инъекциях — 334—1257 Р
Что это такое. «Мильгамму» выпускают в таблетках и в виде раствора для инъекций. Действующее вещество в таблетках — два соединения, по формуле и принципу действия похожие на витамины группы В. В инъекциях таких соединений три. Фактически это витамины в таблетках и уколах.
В инъекциях таких соединений три. Фактически это витамины в таблетках и уколах.
Зачем назначают. «Мильгамму» в инъекциях применяют для лечения многих неврологических болезней: невралгии, неврита или пареза лицевого нерва, ретробульбарного неврита, опоясывающего лишая, нейропатий, мышечных судорог и при болях в шее и спине.
«Мильгамму» в таблетках применяют для лечения неврологических заболеваний, связанных с дефицитом витаминов В1 и В6.
Доказательства эффективности. Основное действующее вещество «Мильгаммы» — витамин В6 — изучено хорошо. Таблетки помогают восполнить низкий уровень витамина В6 у людей, которые страдают от авитаминоза. Это помогает при лечении сидеробластной идиопатической анемии, когда из-за нехватки витамина неправильно формируются кровяные клетки.
На сайте Американской академии неврологии витамину В6 посвящено 162 статьи — правда, в основном обсуждают последствия его дефицита, а не применение витаминных таблеток в качестве лекарства. При этом нет доказательств того, что витамины группы В — все равно, в инъекциях или таблетках, — помогают лечить болезни нервной системы.
При этом нет доказательств того, что витамины группы В — все равно, в инъекциях или таблетках, — помогают лечить болезни нервной системы.
Как «Мильгамму» применяют в неврологии
Никита Жуков
невролог, создатель «Расстрельного списка препаратов»
«Мильгамму» в инъекциях назначают в российской неврологии от всего подряд, чаще всего от российского же остеохондроза. У доказательной медицины к этому диагнозу большие вопросы.
Теоретически эти витамины могут помогать восстановлению поврежденных нейронов. Однако на практике нигде в мире, кроме России, такое лечение не используется — потому что эффективность такого подхода не доказана. И как-то живут люди.
Качественные дженерики. В принципе, заменить «Мильгамму» можно любым дженериком, в котором есть витамины группы В: пиридоксин, тиамин и цианокобаламин. ГРЛС знает 12 инъекционных препаратов с теми же действующими веществами и 4 типа витаминов группы В в таблетках.
Есть эконом-варианты. Например, «Комбилипен» — дешевый дженерик «Мильгаммы» от российского производителя, который в интернете гуглят почти так же часто, как и оригинал. В виде таблеток этот препарат стоит 261—451 Р, в инъекциях — 183—261 Р.
Например, «Комбилипен» — дешевый дженерик «Мильгаммы» от российского производителя, который в интернете гуглят почти так же часто, как и оригинал. В виде таблеток этот препарат стоит 261—451 Р, в инъекциях — 183—261 Р.
МНН: пиридоксин (pyridoxine), тиамин (thiamine), цианокобаламин (cyanocobalamin)
Сколько стоит: в таблетках — 250 Р, в инъекциях — 227—376 Р
Что это такое. Витамины группы В в таблетках и инъекциях.
«Нейромультивит» в инъекциях продают в дозировках по 2 мл, а в таблетках по 300,2 мг — в пачках по 20 и 60 штукЗачем назначают. С той же целью, что и «Мильгамму»: для лечения неврологических заболеваний и синдромов.
Доказательства эффективности. Те же, что и у «Мильгаммы».
Есть ли у «Нейромультивита» качественные дженерики
Никита Жуков
невролог, создатель «Расстрельного списка препаратов»
«Нейромультивит» — обычный поливитамин, который можно заменить любым другим поливитамином. Но зачем? Среднему человеку без специфических тяжелых заболеваний витамины в таблетках и инъекциях не нужны.
Но зачем? Среднему человеку без специфических тяжелых заболеваний витамины в таблетках и инъекциях не нужны.
МНН: целекоксиб (celecoxib)
Сколько стоит: 219—1206 Р
Что это такое. Нестероидное противовоспалительное средство (НПВС) в таблетках. Действующее вещество — целекоксиб. Относится к группе коксибов — эффективных обезболивающих последнего поколения.
«Целебрекс» продается в капсулах разного объема: 100, 200 и 400 мг Бывает комбинированная упаковка (справа): в ней будет одна сильнодействующая таблетка и пять таблеток послабееЗачем назначают. Как обезболивающее при сильных болях, например в спине, костях, мышцах или после операций, и при заболеваниях, которые связаны с длительным дискомфортом: остеоартрозе, ревматоидном артрите, анкилозирующем спондилите и первичной дисменорее.
Доказательства эффективности. Препарат хорошо изучен международным медицинским сообществом и одобрен Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA) — это американский аналог Роспотребнадзора, который занимается проверкой качества лекарственных препаратов и еды.
Действующее вещество есть в международных базах данных о лекарствах. Все показания и противопоказания к приему препарата подробно описаны. Так, прием целекоксиба увеличивает риск смерти от сердечного приступа или инсульта даже у людей без факторов риска по этой болезни.
На сайте Американской академии неврологии можно найти 65 статей о применении лекарств на основе целекоксиба при сильных болях, связанных с неврологическими заболеваниями.
Есть ли у «Целебрекса» качественные дженерики
Никита Жуков
невролог, создатель «Расстрельного списка препаратов»
Патент на оригинальный «Целебрекс» истек еще в мае 2014 года. Поэтому покупайте дженерики вроде «Дилакса»: в России выпускают 9 таких препаратов. В аптеке можно выбрать самый дешевый.
При отсутствии специальных показаний для применения именно целекоксиба — например, если побаливает голова или ноет живот — безопаснее применять классические нестероидные противовоспалительные средства вроде ибупрофена или диклофенака.
Упаковку 50 таблеток «Ибупрофена» можно найти за 36 Р, 20 таблеток «Диклофенака» — за 40 Р.
УЧЕБНИК
Расскажем, как лечиться грамотно
Курс о том, как выбирать медицинские услуги, лекарства и страховку, чтобы не терять деньги
Начать учитьсяМНН: цитиколин (citicoline)
Сколько стоит: во флаконах — 705—1524 Р, в ампулах — 668—1084 Р
Что это такое. «Цераксон» выпускают в виде раствора: в ампулах для внутривенного и внутримышечного введения и во флаконах для приема внутрь. По заявлению производителя, действующее вещество должно работать как ноотроп — защищать нервные клетки от повреждений и улучшать умственную деятельность.
«Цераксон» продается в ампулах и флаконах разного объема: бывают ампулы по 500—1000 мг, пакетики по 10 мл и флаконы по 30 млЗачем назначают. Для облегчения состояния при ишемическом и геморрагическом инсульте, черепно-мозговых травмах, дегенеративных и сосудистых болезнях головного мозга вроде болезни Альцгеймера.
Доказательства эффективности. В европейских Рекомендациях по лечению инсульта прямо написано, что ноотропы не помогают лечить заболевания нервной системы.
Правда, там же упомянуто исследование 2002 года, которое показало, что применение цитиколина в первые сутки после инсульта увеличивает вероятность полного выздоровления через три месяца. Но в 2020 году эти данные уже были опровергнуты.
В международных справочниках лекарств написано, что цитиколин не годится в качестве средства для улучшения памяти и восстановления после травм головы, не подходит для лечения сосудистой деменции, болезни Альцгеймера и Паркинсона. В США цитиколин в принципе не применяют как лекарство — он есть только в составе некоторых БАДов.
Качественные дженерики. В России выпускают 18 препаратов с цитиколином в ампулах и 7 — во флаконах. Однако до тех пор, пока не появится убедительных доказательств эффективности, ни оригинальный препарат, ни его дженерики покупать смысла нет.
Лучше быть здоровым и богатым
Рассказываем, как выбрать хорошего врача и не платить за лишние анализы. Дважды в неделю — в вашей почте вместе с другими статьями о деньгах. Подпишитесь, это бесплатно
МНН: нимесулид (nimesulide)
Сколько стоит: в виде геля — 193—299 Р, в таблетках — 211—245 Р, в гранулах — 206—316 Р
Что это такое. Еще один нестероидный противовоспалительный препарат. Выпускают в таблетках и гранулах, а еще в геле, который можно наносить на кожу. Действующее вещество — нимесулид — работает как обезболивающее.
«Найз» в виде геля всегда содержит 1% нимесулида. «Найз» в таблетках и гранулах продается в дозировках по 100 мгЗачем назначают. При острых болях.
Доказательства эффективности. Препарат есть только в одной международной базе данных о лекарствах. Авторы статьи подчеркивают, что в некоторых странах нимесулид разрешен только в ветеринарии. В США лекарство не зарегистрировано.
В США лекарство не зарегистрировано.
Что важно знать о нимесулиде
Никита Жуков
невролог, создатель «Расстрельного списка препаратов»
Считается, что действующее вещество «Найза» — нимесулид — дает меньше побочных эффектов на желудочно-кишечный тракт, чем типичные НПВС. Однако это лекарство чаще приводит к тяжелому поражению печени, из-за чего этот препарат не зарегистрирован для применения у людей не только в США, но и в Финляндии, Ирландии, Бельгии и Испании.
Если ищете «Найз» как безрецептурное обезболивающее, лучше заменить его не дженериком с нимесулидом, а аналогом — каким-либо классическим НПВС вроде ибупрофена.
Качественные дженерики. Средств с тем же действующим веществом зарегистрировано 40 штук, брать можно любое, которое окажется дешевле. Например, «Нимесулид-тева» обойдется в 176 Р за 30 таблеток по 100 мг. «Ибупрофен» не только безопаснее, но и дешевле: всего 36 Р за 50 таблеток.
Помимо «Найза» в России зарегистрировано еще два препарата с нимесулидом: немецкий «Нимесил» в шипучих таблетках и итальянский «Нимесил» в растворимых гранулах. «Нимесилы» почти такие же популярные, как и «Найз»: их искали 5461 раз. Правда, стоят они даже дороже: «Нимесил» в гранулах — 299—739 Р.
«Нимесилы» почти такие же популярные, как и «Найз»: их искали 5461 раз. Правда, стоят они даже дороже: «Нимесил» в гранулах — 299—739 Р.
МНН: тизанидина гидрохлорид (tizanidine hydrochloride)
Сколько стоит: в таблетках — 231—306 Р, в капсулах — 500 Р
Что это такое. Миорелаксант центрального действия в таблетках или в капсулах. Действующее вещество — тизанидин, способный временно «отключать» нервы, идущие от спинного мозга к мышцам тела. Перенапряженные мышцы постепенно расслабляются и остаются расслабленными, пока действует таблетка.
«Сирдалуд» в таблетках бывает в дозировках 2 и 4 мг «Сирдалуд» в капсулах выпускают в дозировке 6 мгЗачем назначают. Чтобы уменьшить мышечный спазм при неврологических заболеваниях: рассеянном склерозе, хронической миелопатии, дегенеративных заболеваниях спинного мозга, последствиях инсультов и детском церебральном параличе.
Доказательства эффективности. Препарат давно известен международному медицинскому сообществу, хорошо изучен и применяется в неврологии по всему миру.
Препарат давно известен международному медицинскому сообществу, хорошо изучен и применяется в неврологии по всему миру.
«Сирдалуд» есть в международных базах данных о лекарствах. В статьях перечислены все известные показания и противопоказания. На сайте Американской академии неврологии есть 103 статьи, посвященные тонкостям применения тизанидина.
Есть ли у «Сирдалуда» качественные дженерики
Никита Жуков
невролог, создатель «Расстрельного списка препаратов»
«Сирдалуд» — это такой «массаж в таблетке». Неплохо работает при своих показаниях и действует сильнее, чем более распространенный в СНГ «Мидокалм». В России зарегистрировано 9 дженериков на основе тизанидина. Подойдет любой. «Тизанидин-тева» в таблетках, например, можно найти за 147—196 Р.
МНН: винпоцетин (vinpocetine)
Сколько стоит: в таблетках — 113—420 Р, в виде концентрата — 330—377 Р
Что это такое. «Кавинтон» выпускают в виде таблеток или концентрата, из которого делают раствор для инъекций. По заявлению производителя, действующее вещество должно улучшать мозговой кровоток.
По заявлению производителя, действующее вещество должно улучшать мозговой кровоток.
Зачем назначают. Чтобы уменьшить неврологические симптомы на фоне ухудшения кровообращения мозга: при ишемическом и геморрагическом инсульте, транзиторной ишемической атаке, сосудистой деменции, атеросклерозе сосудов мозга и нарушениях мозгового кровообращения.
Доказательства эффективности. При инсульте и деменции винпоцетин точно не работает. В 2007 году Формулярный комитет РАМН рекомендовал изъять из перечня лекарственных средств винпоцетин и другие устаревшие препараты с недоказанной эффективностью.
В международных справочниках по лекарствам написано, что винпоцетин не улучшает память, не помогает при инсульте и судорогах, не годится для профилактики болезни Альцгеймера. Эффективность препарата для ее лечения еще только предстоит доказать.
Эффективность препарата для ее лечения еще только предстоит доказать.
В США винпоцетин не применяют как лекарство — он есть только в составе некоторых БАДов.
Качественные дженерики. В России зарегистрировано 52 препарата на основе винпоцетина — доказательств эффективности нет ни у одного из них.
МНН: фонтурацетам (fonturacetam)
Сколько стоит: 297—847 Р
Что это такое. Ноотроп в таблетках. По заявлению производителя, действующее вещество стимулирует кровоснабжение мозга.
«Фенотропил» продается в таблетках по 50 и 100 мгЗачем назначают. Для лечения последствий нарушения кровоснабжения мозга, невротических состояний, при проблемах с обучением, депрессии, судорогах, шизофрении.
Доказательства эффективности. Фонтурацетама нет ни в одном авторитетном международном справочнике лекарств — за исключением статьи об использовании этого вещества в качестве спортивного допинга.
Зато фонтурацетам есть в резолюции Формулярного комитета РАМН: от него рекомендуется отказаться наряду с винпоцетином. В международной неврологической практике фонтурацетам не применяют.
Качественные дженерики. Ни оригинальный препарат, ни дженерики доказательств эффективности не имеют, принимать их бессмысленно.
МНН: омберацетам (umbercetam)
Сколько стоит: 200—395 Р
Что это такое. Еще один ноотроп в таблетках.
«Ноопепт» продается в таблетках по 10 мгЗачем назначают. Для восстановления памяти и внимания, после черепно-мозговой травмы и нарушений мозгового кровообращения, для повышения интеллектуальной продуктивности.
Доказательства эффективности. Международное медицинское сообщество препарат не изучало. Ни в одном авторитетном медицинском справочнике нет ни действующего вещества, ни химической формулы, ни самого препарата. Как он работает в организме и работает ли вообще — непонятно.
В международной неврологической практике препарат не применяют.
Качественные дженерики. Препарат уникален, дженериков у него нет. Пожалуй, и к лучшему.
МНН: ибупрофен (ibuprofen)
Сколько стоит: 36—1500 Р
Что это такое. Нестероидный противовоспалительный препарат: выпускают в таблетках — простых и шипучих, капсулах, гранулах, суспензиях, свечах, гелях и мазях. Универсальное обезболивающее лекарство. «Ибупрофена» в разных вариантах очень много. Цена зависит от производителя: чем именитее фармкомпания, тем дороже
Зачем назначают. Чтобы уменьшить боль и воспаление при самых разных состояниях — от головной боли до разбитой коленки.
Доказательства эффективности. Одно из наиболее изученных и безопасных противовоспалительных и обезболивающих лекарств.
Есть во всех международных медицинских базах данных о лекарствах. В статьях, посвященных ибупрофену, подробно прописаны показания и противопоказания к приему лекарства.
На сайте Американской академии неврологии есть 263 статьи, посвященные ибупрофену: средство применяют почти при любых неврологических заболеваниях.
Что важно знать об ибупрофене
Никита Жуков
невролог, создатель «Расстрельного списка препаратов»
В 2017 году ибупрофен стал самым продаваемым препаратом в США. В подавляющем большинстве случаев, когда нужно назначить пациенту противовоспалительное или обезболивающее средство, ибупрофен — золотой выбор по многим международным рекомендациям.
Чаще всего ибупрофен продают под торговым наименованием «Нурофен».
Качественные дженерики. В России зарегистрировано 79 препаратов, в состав которых входит ибупрофен. Выбрать можно любой, который подойдет по цене.
Дженерики неврологических лекарств
| Лекарство | Сколько стоит | Доказательства эффективности | Дженерики и цена |
|---|---|---|---|
| «Мексидол» | 275 Р за 30 таблеток по 125 мг 486 Р за 5 ампул по 50 мг | нет | «Мексиприм» — 207 Р за 30 таблеток по 125 мг «Мексикор» — 145 Р за 20 капсул по 100 мг «Нейрокс» — 347 Р за 5 ампул по 50 мг «Мексифин» — 268 Р за 10 ампул по 50 мг |
| «Мильгамма» | 708 Р за 30 таблеток по 100 мг 343 Р за 5 ампул по 2 мл | нет | «Клодифен нейро» — 931 Р за 30 таблеток «Нейробион» — 359 Р за 20 таблеток «Комбилипен» — 199 Р за 5 ампул по 2 мл «Нейробион» — 319 Р за 3 ампулы по 3 мл |
| «Целебрекс» | 586 Р за 10 таблеток по 100 мг 228 Р за 5 таблеток по 200 мг и 1 таблетку 400 мг | да | «Дилакса» — 323 Р за 10 таблеток по 100 мг «Дилакса» — 319 Р за 10 таблеток по 200 мг |
| «Цераксон» | 732 Р за флакон 30 мл 1125 Р за 5 ампул по 1000 мг | нет | «Рекогнан» — 1205 Р за 10 саше по 10 мл «Рекогнан» — 932 Р за 5 ампул по 1000 мг «Нейпилепт» — 448 Р за флакон 30 мл |
| «Нейромультивит» | 241 Р за 20 таблеток 409 Р за 10 ампул по 2 мл | нет | «Мексиприм» — 207 Р за 30 таблеток по 125 мг «Мексикор» — 145 Р за 20 капсул по 100 мг «Нейрокс» — 347 Р за 5 ампул по 50 мг «Мексифин» — 268 Р за 10 ампул по 50 мг |
| «Найз» | 222 Р за 20 таблеток по 100 мг | да | «Нимесан» — 149 Р за 20 таблеток по 100 мг «Нимулид» — 380 Р за 30 таблеток по 100 мг |
| «Сирдалуд» | 232 Р за 30 таблеток по 2 мг 538 Р за 30 таблеток по 6 мг | да | «Тизанидин» — 138 Р за 30 таблеток по 2 мг «Тизанидин» — 190 Р за 30 таблеток по 4 мг «Тизанидин-тева» — 126 Р за 30 таблеток по 2 мг |
| «Кавинтон» | 115 Р за 50 таблеток по 5 мг 365 Р за 5 ампул по 10 мг | нет | «Винпоцетин Изварино» — 170 Р за 50 таблеток по 5 мг «Кавинтон комфорте» — 214 Р за 30 таблеток по 10 мг «Винпоцетин-сар» — 51,1 Р за 10 ампул по 2 мг |
| «Фенотропил» | 519 Р за 10 таблеток по 100 мг | нет | «Нанотропил ново» — 287 Р за 10 таблеток по 100 мг |
| «Ноопепт» | 406 Р за 50 таблеток по 10 мг | нет | нет |
| «Ибупрофен» | 35,8 Р за 50 таблеток по 200 мг | да | «Нурофен» — 163 Р за 20 таблеток по 200 мг «Фаспик» — 116 Р за 6 таблеток по 400 мг «Миг 400» — 95 Р за 10 таблеток по 400 мг |
Сколько стоит
275 Р за 30 таблеток по 125 мг486 Р за 5 ампул по 50 мг
Доказательства эффективности
нет
Дженерики и цена
«Мексиприм» — 207 Р за 30 таблеток по 125 мг«Мексикор» — 145 Р за 20 капсул по 100 мг
«Нейрокс» — 347 Р за 5 ампул по 50 мг
«Мексифин» — 268 Р за 10 ампул по 50 мг
Сколько стоит
708 Р за 30 таблеток по 100 мг343 Р за 5 ампул по 2 мл
Доказательства эффективности
нет
Дженерики и цена
«Клодифен нейро» — 931 Р за 30 таблеток«Нейробион» — 359 Р за 20 таблеток
«Комбилипен» — 199 Р за 5 ампул по 2 мл
«Нейробион» — 319 Р за 3 ампулы по 3 мл
Сколько стоит
586 Р за 10 таблеток по 100 мг228 Р за 5 таблеток по 200 мг и 1 таблетку 400 мг
Доказательства эффективности
да
Дженерики и цена
«Дилакса» — 323 Р за 10 таблеток по 100 мг«Дилакса» — 319 Р за 10 таблеток по 200 мг
Сколько стоит
732 Р за флакон 30 мл1125 Р за 5 ампул по 1000 мг
Доказательства эффективности
нет
Дженерики и цена
«Рекогнан» — 1205 Р за 10 саше по 10 мл«Рекогнан» — 932 Р за 5 ампул по 1000 мг
«Нейпилепт» — 448 Р за флакон 30 мл
«Нейромультивит»
Сколько стоит
241 Р за 20 таблеток409 Р за 10 ампул по 2 мл
Доказательства эффективности
нет
Дженерики и цена
«Мексиприм» — 207 Р за 30 таблеток по 125 мг«Мексикор» — 145 Р за 20 капсул по 100 мг
«Нейрокс» — 347 Р за 5 ампул по 50 мг
«Мексифин» — 268 Р за 10 ампул по 50 мг
Сколько стоит
222 Р за 20 таблеток по 100 мгДоказательства эффективности
да
Дженерики и цена
«Нимесан» — 149 Р за 20 таблеток по 100 мг«Нимулид» — 380 Р за 30 таблеток по 100 мг
Сколько стоит
232 Р за 30 таблеток по 2 мг538 Р за 30 таблеток по 6 мг
Доказательства эффективности
да
Дженерики и цена
«Тизанидин» — 138 Р за 30 таблеток по 2 мг«Тизанидин» — 190 Р за 30 таблеток по 4 мг
«Тизанидин-тева» — 126 Р за 30 таблеток по 2 мг
Сколько стоит
115 Р за 50 таблеток по 5 мг365 Р за 5 ампул по 10 мг
Доказательства эффективности
нет
Дженерики и цена
«Винпоцетин Изварино» — 170 Р за 50 таблеток по 5 мг«Кавинтон комфорте» — 214 Р за 30 таблеток по 10 мг
«Винпоцетин-сар» — 51,1 Р за 10 ампул по 2 мг
Сколько стоит
519 Р за 10 таблеток по 100 мгДоказательства эффективности
нет
Дженерики и цена
«Нанотропил ново» — 287 Р за 10 таблеток по 100 мгСколько стоит
406 Р за 50 таблеток по 10 мгДоказательства эффективности
нет
Дженерики и цена
нет
Сколько стоит
35,8 Р за 50 таблеток по 200 мгДоказательства эффективности
да
Дженерики и цена
«Нурофен» — 163 Р за 20 таблеток по 200 мг«Фаспик» — 116 Р за 6 таблеток по 400 мг
«Миг 400» — 95 Р за 10 таблеток по 400 мг
Лекарственные средства :: Обезболивающие средства :: Мидокалм 150мг №30 таблетки
Мидокалм® (MYDOCALM®)
Состав
100 мг толперизона гидрохлорида и 2,5 мг лидокаина гидрохлорида в каждой ампуле по 1 мл.
Каждая таблетка, покрытая пленочной оболочкой, содержит толперизона гидрохлорида 150 мг
Каждая таблетка, покрытая пленочной оболочкой, содержит толперизона гидрохлорида 50 мг
Фармакологические свойства
Фармакодинамика
Фармакотерапевтическая группа: Миорелаксант центрального действия.
Толперизон является миорелаксантом центрального действия. Он обладает высокой аффинностью к нервной ткани, достигая наибольших концентраций в стволе головного мозга, спинном мозге и периферической нервной системе.
Основной эффект толперизона связан с торможением спинальных рефлекторных дуг. Вероятно, этот эффект, совместно с устранением облегчения проведения возбуждения по нисходящим путям, обеспечивает терапевтическое воздействие толперизона. Химическая структура толперизона схожа со структурой лидокаина. Как и лидокаин, он обладает мембраностабилизирующим действием и снижает электрическую возбудимость двигательных нейронов и первичных афферентных волокон. Толперизон дозозависимо тормозит активность потенциал-зависимых натриевых каналов. Соответственно, снижается амплитуда и частота потенциала действия.
Толперизон дозозависимо тормозит активность потенциал-зависимых натриевых каналов. Соответственно, снижается амплитуда и частота потенциала действия.
Был доказан угнетающий эффект на потенциал-зависимые кальциевые каналы. Предполагается, что в дополнение к его мембраностабилизирующему действию, толперизон может также тормозить выброс медиатора.
Толперизон обладает некоторыми слабыми свойствами альфа- адренергических антагонистов и антимускариновым действием.
Фармакокинетика
После приема внутрь толперизон хорошо всасывается в тонком кишечнике. Максимальная концентрация в плазме крови достигается через 0,5-1 час после приема. По причине выраженного пресистемного метаболизма биодоступность составляет около 20%. Пища с высоким содержанием жиров увеличивает биодоступность перорально назначаемого толперизона примерно до 100% и увеличивает пиковую плазменную концентрации примерно на 45% по сравнению с приемом препарата натощак, задерживая время достижения пиковой концентрации примерно на 30 минут. Толперизон интенсивно метаболизируется в печени и почках. Соединение практически полностью (более 99%) выводится почками в форме метаболитов. Период полувыведения после внутривенного введения составляет около 1,5 ч, после применения внутрь – около 2,5 ч.
Толперизон интенсивно метаболизируется в печени и почках. Соединение практически полностью (более 99%) выводится почками в форме метаболитов. Период полувыведения после внутривенного введения составляет около 1,5 ч, после применения внутрь – около 2,5 ч.
Показания
•Неотложное или длительное лечение патологически повышенного тонуса
скелетных мышц при органических неврологических заболеваниях (повреждении пирамидных путей, рассеянном склерозе, цереброваскулярных нарушениях, миелопатии, энцефаломиелите и т. д.).
•Лечение мышечного гипертонуса и мышечных спазмов, сопровождающих
заболевания опорно-двигательного аппарата (наир. спондилёз, спондилоартрит, цервикальные и люмбальные синдромы, артрозы крупных суставов).
•Восстановительное лечение после оперативных вмешательств в ортопедии и травматологии.
•Лечение облитерирующих заболеваний сосудов, а также синдромов, возникающих вследствие нарушения иннервации сосудов (например, акроцианоз, интермиттирующая ангиневротическая дисбазия).
•Специфическими показаниями в педиатрической практике являются болезнь Литтла и другие энцефалопатии, сопровождающиеся мышечной дистонией.
Способ применения и дозы
Раствор для инъекций – Предназначен исключительно для парентерального введения.
Взрослым ежедневно по 100 мг 2 раза в сут., внутримышечно или по 100 мг 1 раз в день в форме медленной внутривенной инъекции.
Инъекции не подлежат назначению детям.
Таблетки – Препарат следует принимать после еды, запивая стаканом воды.
Не рекомендуется принимать препарат натощак, так как недостаточное количество пищи может снижать биодоступность толперизона.
Взрослые:
Средняя суточная доза в зависимости от индивидуальной потребности и переносимости препарата пациентом составляет 150-450 мг, разделённая на 3 приема.
Дети:
Лекарственное средство назначается детям с массой тела более 30 кг (старше 10 лет) в суточной дозе 2-4 мг/кг массы тела, в три приёма.
Учитывая невысокие суточные дозы, при лечении детей рекомендуется применять таблетки Мидокалм 50 мг, покрытые пленочной оболочкой. Т.к. таблетки не предназначены для деления на части, препарат следует назначать детям с массой тела 30 кг и более.
Пациенты с нарушением функции почек
Данные о применении у пациентов с нарушением функции почек ограничены. Наблюдалась более высокая частота развития побочных реакций в данной группе пациентов. Пациентам с умеренным нарушением функции почек необходимо титровать дозу и тщательно наблюдать. Не рекомендуют применение толперизона у пациентов с тяжелым нарушением функции почек.
Пациенты с нарушением функции печени
Данные применения у пациентов с нарушением функции печени ограничены. Наблюдалась более высокая частота развития побочных реакций в данной группе пациентов. Пациентам с умеренным нарушением функции печени необходимо титровать дозу и тщательно наблюдать. Не рекомендуют применение толперизона у пациентов с тяжелым нарушением функции печени.
Противопоказания
Повышенная чувствительность к какому-либо из компонентов препарата; тяжёлая миастения; период лактации, детский возраст (для раствора).
Относительное противопоказание: период беременности, главным образом первый триместр
Побочное действие
Мышечная слабость, головная боль, гипотензия, тошнота, рвота, чувство дискомфорта в животе. При снижении дозы побочные действия, обычно, исчезают.
В редких случаях возможна реакция повышенной чувствительности (кожный зуд, эритема, крапивница, ангиодема, анафилактический шок, диспноэ).
Особые указания
Не подлежит назначению детям (раствор).
Взаимодействие с лекарственными средствами и другие взаимодействия
Данных о взаимодействии с лекарственными средствами, ограничивающими применение Мидокалма, нет. Несмотря на центральный механизм действия, толперизон не вызывает седативного эффекта, поэтому может назначаться в комбинации с седативными, гипнотическими средствами и транквилизаторами.
Не влияет на действие алкоголя на центральную нервную систему.
Усиливает эффект нифлуминовой кислоты; при одновременном назначении может потребоваться снижение дозы нифлуминовой кислоты.
Применения препарата во время беременности и в период лактации
По данным преклинических исследований толперизон не обладает тератогенным действием. В виду отсутствия клинических исследований назначение Мидокалма во время беременности, особенно в первый триместр, возможно только в случае, если ожидаемая польза однозначно превосходит риск нанесения вреда плоду.
Применение во время лактации не рекомендуется из-за отсутствия соответствующих данных о проникновении толперизона в грудное молоко.
Влияние препарата на способности, необходимые для управления
автомобилем и рабочими машинами
Данных, подтверждающих наличие данного действия препарата, нет.
Передозировка
Данные о передозировке малочисленны. В некоторых случаях у детей наблюдали повышенную раздражительность после приёма внутрь 300-600 мг суточных доз. При больших дозах наблюдали атаксию, тоно-клонические судороги, диспноэ и остановку дыхания.
При больших дозах наблюдали атаксию, тоно-клонические судороги, диспноэ и остановку дыхания.
Специфического антидота нет, при передозировке рекомендуется общая симптоматическая и поддерживающая терапия.
Упаковка
1 мл раствора для инъекций в коричневой стеклянной ампуле с белой точкой для разлома. 5 ампул в пластиковой форме, в картонной коробке с инструкцией по применению.
Таблетки, покрытые пленочной оболочкой, 150мг, 10 таблеток в блистере, 3 блистера в картонной коробке.
Таблетки, покрытые пленочной оболочкой, 50мг, 10 таблеток в блистере, 3 блистера в картонной коробке.
Инъекций или таблеток? Мидокалм таблетки в таблетках и ампулах
Что лучше: укол, таблетка или внутривенно?
«Таблетки не пей! Посадишь печень и заработаешь язву! «От уколов – шишек! Лучше капельница! «Вколоть что-нибудь в вену? Идти в больницу? бр-рр! Лучше таблетку выпей ». В общем, сколько человек, столько советников.
А что от этого меньше вреда, больше пользы для больного организма? Спросила заведующего терапевтическим отделением 2-й городской больницы, заслуженный. Врач Украины Игорь Вапняр.
Врач Украины Игорь Вапняр.
– У каждого народа свое отношение к этому вопросу. Японцы, например, признают только таблетки. Мы же, наоборот, упорно верим, что инъекции более эффективны.
Если состояние пациента относительно удовлетворительное: интенсивность заболевания, интоксикация не выражены, не очень жар – лучше обойтись без таблетированных препаратов. Есть довольно эффективные препараты в таблетках.
– Чем они дороже, тем лучше?
– В целом подключение логичное.Хорошее лекарство не может быть дешевым. Дорогие препараты, технологически сложное изготовление. Импортная продукция еще дороже, но наши производители стараются не отставать.
– Но прием антибиотиков в таблетках часто вызывает расстройство желудка …
– Антибиотики при внутримышечном и внутривенном введении также вызывают нарушение соотношения микрофлоры в кишечнике. Как следствие – пузыри в желудке, понос. Поэтому вместе с антибиотиком человеку необходимо назначать препараты для снятия дисбаланса в кишечнике.
Есть препараты, которые особенно раздражают желудок. Это так называемая группа нестероидных противовоспалительных средств плюс аспирин и его аналоги. Их нужно принимать только после еды, а не натощак. «Прикрывают» другими препаратами, смягчающими агрессивное воздействие на желудочно-кишечный тракт. Продолжительное, массовое и неправильное употребление этих препаратов приводит к раздражению, которое может вызвать язву желудка и кровотечение. Больным гастритом, язвой эти препараты принимать нельзя.
Инъекционная терапия (уколы) применяется при более тяжелых состояниях. Внутримышечные лекарства действуют быстрее. Лекарство, введенное в вену, подействует еще быстрее.
Таблетка действует намного медленнее: пока всасывается в желудке, пока печеночный барьер проходит …
– Уколы и капельницы меньше влияют на печень?
– Все лекарства проходят через печень. При внутривенном вливании сразу достигается высокая концентрация препарата во всем организме. А потом обезвреживает и удаляет печень. Практически то же самое происходит с внутримышечными инъекциями.
А потом обезвреживает и удаляет печень. Практически то же самое происходит с внутримышечными инъекциями.
– Может лучше не забивать желудок таблетками, а сразу поставить капельницу?
– Как вы думаете, если все залить в вену, как в канализационную трубу, это хорошо для человеческого организма? Лезть шприцами в вену, колоть огромную капельницу, шесть-восемь препаратов, тоже нехорошо. Бывают ситуации, которые заставляют применять к пациенту столь интенсивный метод терапии.
Но пока возможно и укол – это внешнее вмешательство во внутреннюю среду. Как только мы, врачи, чувствуем, что состояние человека уже стабилизировалось, что больше нет необходимости вводить лекарства в вену, капельницы сразу отменяются. А пациенту назначают внутримышечные инъекции или таблетки.
– Дольше ли действует лекарство, вводимое через капельницу?
– Нет, у каждого лекарства своя продолжительность, период обращения в организме: у одних 12 часов, у других 4 и т. Д.Вне зависимости от того, каким образом оно попадает в организм: лекарство принимают внутрь, вводят в мышцу или в вену с помощью капельницы.
Д.Вне зависимости от того, каким образом оно попадает в организм: лекарство принимают внутрь, вводят в мышцу или в вену с помощью капельницы.
Елена Гобанова, еженедельник «Новости», №51 (424)
Для начала отметим, что существует более десяти способов введения лекарств в организм. Но все их можно разделить на 2 большие группы: препараты для так называемого энтерального пути введения, то есть через пищеварительный тракт; и – парентерально, то есть в обход желудочно-кишечного тракта.
Ели и заказывали!
Самый простой и удобный способ введения лекарств и, следовательно, наиболее распространенный – это через рот. Не требует особых условий стерильности. Поступающий таким образом препарат частично всасывается в желудке, но преимущественно в тонком кишечнике. Проникая в кровь, препарат в первую очередь попадает в печень, где ее часть, а иногда и значительные, изменяется. Некоторые препараты в печени разрушаются частично, а другие, наоборот, только после некоторых преобразований в печени становятся фармакологически активными. Понятно, что то, как работает печень, будет зависеть от того, как лекарство действует на человека.
Понятно, что то, как работает печень, будет зависеть от того, как лекарство действует на человека.
Например, у людей, страдающих циррозом печени, функция печени резко снижается, при этом препараты разрушаются в печени значительно меньше, чем у здорового человека, поэтому доза таким пациентам снижается.
На действие лекарств влияет также функция других органов. Например, при усилении перистальтики кишечника и диарее (диарее) всасывание препарата из желудочно-кишечного тракта сильно снижается и меньшее количество его попадает в кровь.Рассчитывать на хороший и быстрый эффект от приема таблетки в этом случае невозможно.
Когда принимать таблетки?
Эффективность принимаемых лекарств сильно зависит от времени приема пищи. Лекарства, которые мы принимаем перед едой, лучше и быстрее всасываются и вскоре начинают действовать. Но при этом некоторые из них могут сильно раздражать слизистую желудка и кишечника.
Как правило, рекомендуется принимать антибиотики перед едой, чтобы уменьшить вероятность того, что еда повлияет на их всасывание. Гипогликемические препараты (нормализующие уровень сахара в крови, например, манин) работают лучше, если их принимать непосредственно перед едой или во время еды. А такие препараты, как аспирин, ибупрофен, анальгин и многие другие, следует принимать после еды, так как они обладают выраженным раздражающим действием.
Гипогликемические препараты (нормализующие уровень сахара в крови, например, манин) работают лучше, если их принимать непосредственно перед едой или во время еды. А такие препараты, как аспирин, ибупрофен, анальгин и многие другие, следует принимать после еды, так как они обладают выраженным раздражающим действием.
Некоторые лекарства вообще невозможно принимать через рот, так как они полностью разрушаются в кишечнике. Это, например, инсулин, окситоцин и другие, которые существуют только в инъекциях.
Как принимать таблетки?
Мало кто из нас думает, что положение нашего тела влияет на эффективность и скорость действия препарата.Если человек, принимающий таблетки, лежит, лекарство, как и еда, задерживается в пищеводе, его всасывание замедляется, а эффект наступает позже. Кроме того, будучи больше отведенного времени в желудке и пищеводе, начинает травмировать слизистую оболочку этих органов и провоцировать развитие гастрита и эзофагита.
Следовательно, таблетки, пилюли, драже следует принимать стоя и запивая 150 мл воды, потому что даже в сидячем положении из-за повышения внутрибрюшного давления прохождение препарата по пищеварительному тракту и его всасывание замедляются. вниз.Если по каким-то причинам вы принимаете таблетки сидя, то нужно сделать 3 – 4 больших глотка (около 35 мл каждый) жидкости или выпить целую чашку воды.
вниз.Если по каким-то причинам вы принимаете таблетки сидя, то нужно сделать 3 – 4 больших глотка (около 35 мл каждый) жидкости или выпить целую чашку воды.
Чай, кофе, молоко могут влиять на всасываемость препарата. Поэтому, если в инструкции нет особых указаний, то запивать таблетки только водой.
Скорая помощь
Другой, не менее удобный способ приема лекарства – подержать его за щеку или под языком до полного впитывания.Преимущество этого метода в том, что лекарство благодаря хорошему кровоснабжению ротовой полости начинает действовать очень быстро. Однако он не подвергается воздействию желудочного сока и пищеварительных ферментов и не разрушается в печени.
Поэтому этот метод часто используют для оказания неотложной помощи дома. Об этом хорошо знают люди, страдающие сердечными заболеваниями или гипертонией, употребляющие валидол, нитроглицерин, нифедипин. Кроме того, по достижении эффекта можно просто выплюнуть таблетку, и действие ее прекратится.
Но у этого метода есть и недостатки: раздражение слизистой оболочки рта при регулярном применении и чрезмерное слюноотделение.
Не забывайте о возможности введения лекарства через прямую кишку в виде ректальных суппозиториев или клизм. При таком способе введения лекарства все лекарства очень быстро всасываются и не разрушаются в печени. Этот метод очень удобен для лечения маленьких детей. Например, доступны ректальные свечи с парацетамолом для снижения температуры тела.
Этот метод также полезен при рвоте, морской болезни, заболеваниях, сопровождающихся нарушением глотания. Его использовали во II веке до нашей эры.
Если нужно уколоть!
Парентеральный путь введения лекарств, то есть в обход желудочно-кишечного тракта, является наиболее распространенным методом лечения в стационаре. Чаще всего с помощью инъекций препараты вводят внутривенно (капельно или струйно) или внутримышечно.
Внутривенное введение лекарств обеспечивает быстрое, почти немедленное поступление активного вещества к органам и тканям тела, поэтому эффект наступает в течение нескольких секунд, что называется «на кончике иглы».При появлении побочных эффектов прием препарата можно немедленно прекратить.
Недостатки этого метода очевидны: необходимо соблюдение условий бесплодия, помощь квалифицированного медицинского персонала, травма сосудов.
Внутримышечная инъекция
При внутримышечном введении препарат как бы образует депо и всасывается в течение 10-30 минут. При этом лекарства всасываются из разных мест с разной скоростью. Например, кровоток в мышцах рук более интенсивный, чем в ягодичных.К сожалению, самостоятельно делать уколы умеют немногие пациенты. При таком методе также есть риск развития абсцессов.
Аналогичным образом вводится большое количество антибиотиков, анальгетиков, спазмолитиков.
другие методы
Есть много других, менее распространенных методов введения лекарств. Например, подкожное введение. Так вводится инсулин, и часто пациенты легко справляются с этой процедурой самостоятельно.
Людям, страдающим бронхиальной астмой, известен ингаляционный путь введения препаратов различных аэрозолей.В этом случае лекарственное вещество быстро попадает в дыхательные пути, оказывая там свое действие.
Но этот метод неприменим при наличии большого количества слизистых пробок в дыхательных путях и при отсутствии сознания у пациента, когда он не может дышать.
Многие лекарства применяются местно. Это различные капли в глаза, нос. В этом случае препарат действует только в месте укола, не влияя на общее состояние организма.
В последние годы все большее распространение получает трансдермальный путь введения лекарств, то есть через кожу с помощью специальных пластырей (например, «депозитит», «нитродерм»).Они приклеиваются к коже, и постепенно из них абсорбируется вещество, действующее длительное время.
***
Эффективность принимаемых нами лекарств сильно зависит от времени приема пищи. Лекарства, которые мы принимаем перед едой, лучше и быстрее всасываются и вскоре начинают действовать.
***
Если человек, принимающий таблетки, лежит, лекарство, как и еда, задерживается в пищеводе, его всасывание замедляется, а эффект наступает позже.
Если вы спросите, что является самым важным в жизни людей, многие ответят, что это здоровье.Конечно, для каждой возрастной категории свои ценности, но взрослые и зрелые люди понимают, что без здоровья просто невозможно достичь какой-либо цели.
Во все времена были люди, считавшие своим призванием помогать больным – ведьмы, целители, целители, алхимики. Их обязанностью было не только лечить язвы, но и производить лекарства от многих недугов. Если большинство болезней в наше время поддаются лечению, то, к сожалению, возникают новые, от которых нет панацеи.
Сегодня область медицины достаточно развита и можно избавиться практически от любой болячки, но, как известно, появляются новые или рождаются старые, которые трудно вылечить. Поэтому каждый из нас хоть раз в жизни посещал врача и применял то или иное лечение.
Если есть серьезная болячка, то, конечно, народные средства принесут минимум пользы, поэтому стоит обратиться к современным лекарствам, которые прописал врач.Но как принимать препарат, чтобы он быстро и положительно воздействовал на организм? Ведь они знают абсолютно все, что есть несколько способов применения лекарств, например, крем и гели наносятся на нужный участок тела и втираются в кожу, что не приносит боли. Также можно использовать клизму и специальные свечи, но эти методы менее приятны, так как используются через задний проход (что заставляет вас чувствовать себя некомфортно), но они эффективны при высоких температурах у детей.
Но чаще всего наркотики употребляются внутрь организма путем проглатывания. К ним относятся капли, таблетки, капсулы. Для них также используется некоторое количество воды. Кроме того, очень эффективны внутримышечные инъекции, которые в народе называют инъекциями.
Инъекции вводятся в мягкие ткани тела с помощью специального устройства, называемого шприцем, которое в свою очередь состоит из поршня, контейнера и шприца. В поршень набирают нужное вещество и вводят в нужное место, и у них обычно появляется «пятая точка».
Инъекции в медицине делятся на: подкожные, внутримышечные и внутривенные. В зависимости от заболевания врач назначает способ введения, который будет наиболее эффективным в случае заболевания.
Если говорить о том, какой способ введения считается наиболее эффективным, то следует обратить внимание на то, что любое лекарство начинает действовать сразу при попадании в кровь. Но принимая подкожную инъекцию, средство действует не очень быстро, так как сосудов под кожей очень мало.Что касается введения инъекции в вену, то он подействует сразу, так как попадает прямо в кровоток. Очень распространены уколы, которые вводят в мышцу, поскольку вещество сразу усваивается организмом и действует быстро.
Для того, чтобы выбрать способ инъекции, необходимо уточнить, какой эффект требуется. Например, возьмите инсулин, потому что для его действия под кожу вводится шприц. Это связано с тем, что препарат должен медленно попадать в кровоток.Поскольку для введения инсулина требуется складка кожи, живот, бедро, плечо, лопатка отлично подходят для этого.
Практически все инъекции вводятся внутримышечно: витамины, антибиотики, обезболивающие, жаропонижающие и так далее. Обычно для этого вида уколов используют ягодицу, но все же можно уколоть совок и бедро.
Для того, чтобы результат от приема лекарства проявился как можно быстрее – укол вводится непосредственно в вену.Но есть одно «НО»: препарат таким способом вводится очень медленно, поэтому чаще всего это делается с помощью капельницы.
Кроме того, препарат вводят под кожу в том случае, когда пробу препарата проводят на аллергическую реакцию, в суставы при их заболеваниях и в позвоночный канал при некоторых заболеваниях. Но также можно сделать инъекцию в нервный канал для снятия боли.
Конечно, только в отдельных случаях врачи прибегают к назначению уколов, так как другие методы лечения встречаются чаще.
Очень часто у пациента возникает вопрос: что лучше уколы или таблетки? Ведь иногда перед пациентом встает именно такой выбор, но многие люди просто не разбираются в этом вопросе. Например, в Японии уколы практически не делают, а все лечение заключается только в приеме таблеток.
Сегодня почти все врачи в мире предпочитают таблетки инъекциям, но это не тот случай, когда нужен быстрый результат выздоровления.
Современные препараты проходят долгую и тщательную обработку на новейшем оборудовании, поэтому нельзя сказать, что абсолютно все таблетки обладают длительным эффектом действия. Если препарат дешевый, то быстрого положительного результата от него ждать не стоит.
Стоит помнить о том, что абсолютно все препараты имеют побочные эффекты, поэтому стоит проявлять полную осторожность при приеме даже самых безобидных лекарств. Кроме того, запрещено совмещать несколько медикаментов, так как это может привести к серьезным проблемам со здоровьем.
Врачи призывают очень осторожно относиться к использованию антибиотиков, поскольку их бесконечный прием вызывает привыкание у бактерий, и они не реагируют на действие таблеток. В этом случае могут помочь только более сильные, вредные для здоровья лекарства.
Ко всему этому применение антибиотиков приводит к изменению микрофлоры желудка и кишечника, а это приводит к различным нарушениям в этих органах. Поэтому наряду с антибактериальными средствами назначают и другие препараты, защищающие желудочно-кишечный тракт.
Необходимо помнить, что такие лекарства, как аспирин, могут раздражать слизистую желудка, а значит, их следует употреблять только после еды. Кроме того, принимаются более агрессивные лекарства в сочетании с теми, которые могут гасить их действие.
Если длительное время принимать антибиотики, особенно аспирин, это может привести к гастриту и язве желудка. Поэтому не рекомендуется принимать такие препараты при заболеваниях желудочно-кишечного тракта.
Исследования показали, что любые лекарства накладывают негативный отпечаток на работу печени, поэтому принимать их нужно только по назначению, а не для самолечения.
В настоящее время практически все страны отказываются от инъекций, применяя только таблетки, но полностью избавиться от инъекций нет возможности, поэтому врачи стараются назначать такой способ применения препарата только в самых крайних случаях, когда нужен быстрый результат. .
Лекарства в форме таблеток имеют свои преимущества, которые научно доказаны экспертами.Ниже будут описаны факторы, по которым стоит сделать выбор в пользу планшетов:
- инъекций считаются более дорогим вариантом лечения, чем таблетки. Кроме того, необходимо найти специальный персонал, который будет навещать пациента и делать уколы;
- известны случаи, когда введение инъекций вызывало заражение такими заболеваниями, как гепатит или СПИД, поэтому особое внимание следует уделять соблюдению бесплодия;
- только врач должен вводить инъекции, особенно если речь идет о введении лекарства в вену;
- возможны непредсказуемые тканевые реакции на препарат: жжение, боль, аллергия и т. Д .;
- реакция организма на введенный препарат может быть неожиданной и плачевной, даже фатальной.
Стоит помнить, что каждая инъекция должна назначаться врачом, а не вводиться кем-либо бездумно с целью самолечения.
Уколами лучше не пользоваться вообще, а по возможности обзавестись таблетками. Но если нужно быстрое лечение, то помочь могут только уколы. И все же предпочтение отдается инъекциям в том случае, если вы страдаете заболеваниями желудка и кишечника. Кроме того, существует ряд таблеток, полезные вещества, которые не могут проникнуть в кровь при приеме внутрь, поэтому для этого подходят только инъекции, ведь они сразу отправляют лекарство в кровь.Еще одна причина для назначения инъекций – это момент, когда пациент не может проглотить лекарство, например, находится без сознания.
Считается, что лечение инъекциями более действенное и действенное.
В случаях, когда невозможно попросить медсестру навестить вас и сделать инъекцию, вас может попросить сделать эту процедуру кто-нибудь из вашего окружения. Для этого человек перед процедурой должен тщательно вымыть руки, распечатать шприц из упаковки и срезать верхушку ампулы.Следующим шагом будет забрать жидкость в поршень: нужно медленно набирать, вытягивая шток поршня. При приеме лекарства нужно убедиться, что в поршне нет воздуха, а если он есть, то следует направить стержень вперед, выдавливая воздух через иглу. Во время этой манипуляции может вытечь определенное количество жидкости, но ничего страшного в этом нет. Следующим шагом будет обработка пораженного участка спиртом. На этом этапе нужно просто протереть смоченным в спирте ватным тампоном место для укола.
Самым ответственным этапом считается введение иглы шприца в ткань: если мы говорим о ягодицах, то одна из двух половин «пятой точки» делится на четыре части, имеющие одну полоску по горизонтали и другой вертикально. В крайнем верхнем углу должен быть установлен впрыск и. Иглу необходимо ввести полностью и медленно ввести лекарство. После того, как укол был произведен, нужно резко вытащить иглу и прижать место укола ватным тампоном, предварительно смоченным спиртом.
Как видите, инъекцию можно сделать самостоятельно, но прибегать к ней следует только в самых крайних случаях. Лучше всего позаботиться об этом специалисте, потому что тогда не останется сомнений, правильно это было сделано или нет. Поскольку игла может попасть в нерв, после инъекции у пациента может возникнуть сильная боль и даже воспаление.
В заключение подведем итоги и выясним, что лучше уколы или таблетки.Если от инъекций быстрее виден результат лечения, есть ли смысл применять их при всех заболеваниях? На самом деле причин отдавать предпочтение кадрам всего несколько, и удовлетворить их довольно сложно.
Что касается таблеток, то их действие на организм пациента такое же, как действие уколов. Если говорить о плюсах, то сюда можно отнести дешевизну, безопасность использования и удобство. Конечно, только врач может назначить, в какой форме принимать то или иное лекарство, но очень часто этот выбор остается перед пациентом.
Таблетки и уколы действуют на организм пациента одинаково, но первый способ применения медикаментов более удобен и имеет невысокую стоимость, так как нет необходимости тратиться на оборудование и услуги медперсонала.
Главный недостаток инъекций – велика вероятность получить новые заболевания, передающиеся через кровь. Это может произойти, если безответственный работник не стерилизовал желаемый участок кожи для инъекции, или если он использовал ранее использованную иглу в процедуре.К сожалению, в настоящее время очень много случаев заражения людей в больнице неизлечимыми заболеваниями в больнице из-за непрофессионализма медицинских работников.
Если вам все-таки пришлось сделать укол, нужно убедиться, что медицинский работник надел перчатки, использовал новый шприц, который был напечатан у вас, и тщательно обработал место будущего укола спиртом.
Если у вас есть возможность выбирать между инъекциями и таблетками, лучше сделать выбор в пользу последних, поскольку вы обезопасите себя от ненужных травм и проблем, вызванных инфекцией.
Почему одни препараты изготавливаются и назначаются врачом в форме таблеток, а другие – только в форме инъекций?
Что делать, если лекарство производится в разных формах?
Нужно ли делать уколы для лучшего эффекта или можно делать таблетки?
Для того, чтобы лекарство достигло своей цели, не теряя своих терапевтических свойств, было разработано множество методик и методов. Именно поэтому создается такое разнообразие лекарственных форм.
Но какое лекарство подходит в данных обстоятельствах и при болезни?
Основная задача любого лечения – добиться желаемого результата: устранить или хотя бы облегчить причину боли и болезни, и при этом не навредить организму в целом или отдельным органам.
Уколы, таблетки, свечи, пластыри, спреи помогают нам справиться с нашими недугами.
Безусловно, лучшее решение – следовать рекомендациям лечащего врача. Но, на самом деле, иногда бывает, что нет возможности обратиться к врачам, и помощь нужна немедленно.
Вроде бы никому не помешает знать хотя бы основные приемы и способы применения различных лекарственных форм, которые можно найти в аптеках.
Для начала отметим, что существует более десяти способов введения лекарств в организм.Но всех их можно разделить на 2 большие группы:
.- препараты для так называемого энтерального пути введения, то есть через пищеварительный тракт;
- а – парентерально, то есть в обход желудочно-кишечного тракта.
Самый простой и удобный способ введения лекарств и, следовательно, наиболее распространенный – через рот. При этом никаких особых условий стерильности не требуется. Поступающий таким образом препарат частично всасывается в желудке, но преимущественно в тонком кишечнике.Проникая в кровь, препарат в первую очередь попадает в печень, где ее часть, а иногда и значительные, изменяется. Некоторые препараты в печени разрушаются частично, а другие, наоборот, только после некоторых преобразований в печени становятся фармакологически активными. Понятно, что то, как работает печень, будет зависеть от того, как лекарство действует на человека.
Например, у людей, страдающих циррозом печени, функция печени резко снижается, при этом препараты разрушаются в печени значительно меньше, чем у здорового человека, поэтому доза таким пациентам снижается.
На действие лекарств влияет также функция других органов. Например, при усилении перистальтики кишечника и диарее (диарее) всасывание препарата из желудочно-кишечного тракта сильно снижается и меньшее количество его попадает в кровь. Рассчитывать на хороший и быстрый эффект от приема таблетки в этом случае невозможно.
Но бывает и так, что необходимо защитить само лекарственное вещество – в основном от метаморфоза, который с ним происходит в желудке и двенадцатиперстной кишке.Дело в том, что под воздействием желудочного и панкреатического сока, а также желчи лекарство может сильно разрушиться или измениться. Чтобы этого избежать, ряд препаратов выпускают именно в капсулах – таблетка спрятана в оболочке, которая всасывается только в кишечнике. Иногда определенную концентрацию препарата необходимо поддерживать в крови длительное время, но бывает, что для избавления от боли нужно мощное, но кратковременное воздействие. В зависимости от этого существуют препараты с разной скоростью высвобождения лекарств.
Скорая помощь
Другой, не менее удобный способ приема лекарства – подержать его за щеку или под языком до полного впитывания. Преимущество этого метода в том, что лекарство благодаря хорошему кровоснабжению ротовой полости начинает действовать очень быстро. При этом он не подвергается действию желудочного сока и пищеварительных ферментов и не разрушается в печени.
Поэтому этот метод часто используют для оказания неотложной помощи дома.
Об этом хорошо знают люди, страдающие сердечными заболеваниями или гипертонией, употребляющие валидол, нитроглицерин, нифедипин. Кроме того, по достижении эффекта можно просто выплюнуть таблетку, и действие ее прекратится.
Но у этого метода есть и недостатки: раздражение слизистой оболочки рта при регулярном применении и чрезмерное слюноотделение.
Не забывайте о возможности введения лекарств через прямую кишку в виде ректальных суппозиториев или клизм. При таком способе введения лекарства все лекарства очень быстро всасываются и не разрушаются в печени.Этот метод очень удобен для лечения маленьких детей. Например, доступны ректальные свечи с парацетамолом для снижения температуры тела.
Этот метод также полезен при рвоте, морской болезни, заболеваниях, сопровождающихся нарушением глотания. Его использовали во II веке до нашей эры.
Если нужно уколоть!
Парентеральный способ введения лекарств, то есть в обход желудочно-кишечного тракта, – наиболее распространенный метод лечения в условиях стационара. Чаще всего с помощью инъекций препараты вводят внутривенно (капельно или струйно) или внутримышечно.
Внутривенное введение лекарств обеспечивает быстрое, почти немедленное поступление активного вещества к органам и тканям тела, поэтому эффект наступает в течение нескольких секунд, что называется «на кончике иглы». При появлении побочных эффектов прием препарата можно немедленно прекратить.
Недостатки этого метода очевидны: необходимо соблюдение условий бесплодия, помощь квалифицированного медицинского персонала, травма сосудов.
При внутримышечном введении препарат как бы образует депо и всасывается в течение 10-30 минут.При этом лекарства всасываются из разных мест с разной скоростью. Например, кровоток в мышцах рук более интенсивный, чем в ягодичных. К сожалению, самостоятельно делать уколы умеют немногие пациенты. При таком методе также есть риск развития абсцессов. Инъекции при всех своих достоинствах, конечно, не лишены недостатков. В конце концов, инъекции – это болезненная процедура, и в некоторых случаях, особенно при внутримышечной инъекции, могут образовываться болезненные уплотнения.Во-вторых, в случае использования нестерильного оборудования существует риск передачи различных инфекций.
Аналогичным образом вводится большое количество антибиотиков, анальгетиков, спазмолитиков.
другие методы
Есть много других, менее распространенных методов введения лекарств.
Например, подкожное введение. Так вводится инсулин, и зачастую пациенты легко справляются с этой процедурой самостоятельно.
Больным астмой хорошо известен ингаляционный путь введения препаратов различных аэрозолей.В этом случае лекарственное вещество быстро попадает в дыхательные пути, оказывая там свое действие.
Но этот метод неприменим при наличии большого количества слизистых пробок в дыхательных путях и при отсутствии сознания у пациента, когда он не может дышать.
Многие лекарства применяются местно. Это различные капли в глаза, нос. В этом случае препарат действует только в месте укола, не влияя на общее состояние организма.
В последние годы все большее распространение получает трансдермальный способ введения лекарств, то есть через кожу с помощью специальных пластырей (например, «депозитит», «нитродерм»). Они приклеиваются к коже, и постепенно из них абсорбируется вещество, действующее длительное время.
Правила лечения
Но недостаточно выбрать подходящее лекарство, нужно еще и помочь ему действовать эффективно и вовремя. Конечно, каждая лекарственная форма требует особого отношения.
- Итак, обязательно ознакомьтесь с аннотацией к препарату, даже если врач написал в рецепте схему его приема.
- Обратите особое внимание на способ приема лекарства – как мы уже говорили выше, существуют разные формы одного и того же лекарства, например, сублингвальные, щечные или обычные таблетки. Важно не путать их.
- Если вы не знаете, что принимать с этим лекарством, запейте его 100 мл кипяченой воды.
- Не пейте таблетки с молоком, чаем или кофе, если это специально не оговорено в рецепте или аннотации.
- Проглотите любое лекарство сидя. Лежащему пациенту во время приема следует приподнять голову и оставить ее в таком положении на 5-10 минут.
- Капсулы лучше всего принимать стоя. Когда тело находится в горизонтальном положении, капсула может прилипать к стенке пищевода и вызывать воспаление, поэтому после приема желательно встать или пройтись.
- Таблетки в оболочке ни в коем случае нельзя измельчать или жевать, если это не указано в рецепте.
- Сиропы лекарственные – это лишний сахар, красители, ароматизаторы.Если есть аналогичный препарат в таблетках, лучше использовать их.
- Чтобы соблюдать правильную дозировку глазных капель, нажмите пальцем на внутренний угол глаза перед закапыванием.
- Наносите мазь минимальным тонким слоем (это именно то, что нужно для полного терапевтического эффекта), иначе большая ее часть будет потрачена зря.
Если по каким-либо причинам вы не любите инъекции, обсудите с врачом возможность использования других лекарственных форм.
14-08-2008, 15:13
в чем разница, если препарат тот же, можно принимать в таблетках или можно вводить в виде инъекций? это всегда в больницах – колют, а я уколов страшно боюсь: 001:
Может от того, что укол эффективнее?
, 14.08.2008, 15:32
14-08-2008, 16:26
Инъекции в обход желудка
14-08-2008, 16:27
Инъекции в обход желудка
И что из этого дальше?
14-08-2008, 16:28
Как правило, инъекция – более эффективная лекарственная форма, препарат быстрее попадает в кровоток, в таблетке намного больше балластных веществ.
А в чем разница: чуть быстрее, чуть медленнее?
14-08-2008, 17:26
какая разница: чуть быстрее, чуть медленнее?
Если температура ниже сорока или критическое состояние, то разница есть. Или, например, заболел.
14-08-2008, 17:36
Если температура ниже сорока или критическое состояние, то разница есть. Или, например, заболел.
ЕСЛИ НЕ КРИТИЧНО?
14-08-2008, 22:20
В больницах принято лечить уколами, так как таблетки можно есть дома, а уколы «держат» пациента в лапах больницы и не дают ему иду домой на лечение.Огромная часть госпитализаций в больницы не оправдана.
14-08-2008, 22:25
Я бы 90% уколов забанила.
Витамины в реанимации – пережиток планового хозяйства.
По теме – если у пациента достаточно интеллекта, чтобы самому пить таблетки, не забывая расписания, то уколы не нужны. Я имею в виду, конечно, те случаи, когда лекарство в таблетках идентично. Это при отсутствии некоторых проблем с желудочно-кишечным трактом, которые чаще встречаются у очень пожилых людей.
14-08-2008, 22:52
Как можно предотвратить уколы анальгина дифенгидрамином? Это «свято»! Возмущенное население будет писать жалобы в Гаагу, Страсбург (где еще они там пишут?) – это лишило последней надежды на излечение.
Совсем забыл, есть еще «капельницы с актовегином». Мертвый рейз …
14-08-2008, 23:08
Не думал. Простите. Хорошо, пусть будет. А то в Гааге хватило кондратовских специалистов.
~ Бабочка ~
23-08-2008, 02:45
23-08-2008, 09:13
Уколы в обход желудка
Да фиг ты.Проверено на язве, гастритчике: инъекции ортофена, кеторола, кетонала и им подобных НПВП лучше делать на полный желудок! Она проверила себя публично. Я заткнусь в \ в хлориде натощак.
Говорят, болезни суставов и позвоночника люди предпочитают лечить через жопу.
23-08-2008, 13:16
Инъекции не более эффективные таблетки? Госпитализация часто бывает безосновательной? Это спорный вопрос
Ну, пожалуйста, предоставьте доказательства преимуществ нестероидных противовоспалительных препаратов в виде инъекций и антибиотиков.широкий спектр действия (например, цефалоспорины 1 поколения) у 20-40-летних, например, при инфицированной ране нижней конечности .: 005:.
Масянечка76
23-08-2008, 13:44
Что ж, представьте, пожалуйста, доказательства пользы нестероидных противовоспалительных препаратов в инъекциях и антибиотиков широкого спектра действия (например, цефалоспоринов 1 поколения) в 20-40 г. годовалых, например, в инфицированной ране нижней конечности .: 005:.
Это у вас на каком языке, стесняюсь спрашивать: 016 :: 016 :: 016:
23-08-2008, 14:02
Спасибо.Ясно.
24-08-2008, 00:41
Абалдет: 005: Я тоже всегда думал, что укол лучше. Спасибо за просветление .: Цветок: А с другой стороны, почему, когда у ребенка высокая температура и не падает (даже когда даете литическую смесь), вы вызываете скорую и делаете укол все, падает и не падает подниматься больше? Так было несколько раз, ифекция вируса. И еще – болел живот – таблетки не помогли таблетки, сделали укол – обезболивающее: 016:
Колбаса с бутербродом
24-08-2008, 13:18
Блин, а почему я все это раньше не прочитала (((
Гематома на.. охххх, так далеко от уколов не рассасывается, хотя у каждого препарата был заменитель таблетки, вот как я лежал в роддоме, спрашивал, а колоть-то нельзя, нет, колоть надо!
~ Бабочка ~
24-08-2008, 13:43
Колбаса с бутербродом
24-08-2008, 15:22
Спасибо, значит попа болит))
24-08-2008, 22:13
При внутривенном или внутримышечном введении лекарств терапевтический эффект намного выше и быстрее, чем при пероральном приеме.Всасываемость при приеме лекарств per os в среднем 25%. При в / в и в / м введении эффект близок к 100%. При приеме антибактериальных средств в / в и в / м слизистая оболочка желудка и кишечного тракта меньше подвержена раздражающему воздействию и осложнениям. Кроме того, для увеличения дозы достаточно ввести больше препарата, а не съесть горсть таблеток. Это мнение врача высшей категории, с 25-летним стажем, у меня есть основания доверять ему
Плохо, что врач, проработавший 25 лет, до сих пор заваривается в такой же неразберихе и не читает современных специализированных литература.
Например, амоксициллин всасывается из желудочно-кишечного тракта на 95%.
НПВП (индометацин, диклофенак) одинаково действуют на слизистую желудка и при приеме внутрь, а при внутримышечном введении их ульцерогенное (провоцирующее образование язв) действие проявляется не от таблетки в желудке, а от того, что это всасывается в кровь и распределяется в организме, в том числе попадает в слизистую желудка уже из крови, где вызывает снижение факторов защиты.
24-08-2008, 22:16
С другой стороны, почему, когда у ребенка высокая температура и он не падает (даже когда даете литическую смесь) – вы вызываете скорую, делаете укол, и все падает, и снова не встает? Так было несколько раз, вирусная инфекция.
Открой секрет? Многие врачи скорой помощи руководствуются принципом мира и благополучия своих родителей. Они хотят сбить температуру, пожалуйста. Дозы в 2-3 раза превышают возрастные.
Почему в США и Европе нет «литических смесей»?
Там никому не приходит в голову снизить температуру уколами анальгина. Вред от анальгина намного больше, чем вред от тепла.
24-08-2008, 22:32
24-08-2008, 22:46
Так укол жаропонижающего. Ср-ва, если понизит температуру, возможно, выше допустимой дозы и нужно это проверить?
Конечно. Большинство вызовов скорой помощи – это «сбой».Они видят в этом главное зло. У многих родителей уже есть безусловный рефлекс – на градуснике 39 градусов – вызываем скорую.
Родители хотят – сбивается температура. Конечно, многие колют большие дозы, чтобы их больше не вызвали.
Вы не проверяете, потому что не знают расчета доз.
24-08-2008, 22:49
24-08-2008, 22:55
Большинство лекарств с одинаковой эффективностью можно вводить через рот (антибиотики, жаропонижающие и т. Д.))
Показание к внутривенному (внутримышечному) введению препарата – неукротимая рвота и тяжелое состояние больного (без сознания, глотать не может).
В Советском Союзе сложилось устойчивое и совершенно тупое убеждение населения (и некоторых врачей), что таблетки «неэффективны», и лечить нужно уколами, а еще лучше капельницами, а это не так. Неважно, что капает, для многих пациентов факт укола или «капельницы».
Причем желательно, чтобы уколы были более болезненными, тогда лечение «ощущается».«Таблетку может дать любой дурак.
Недаром большинство пенсионеров каждую ночь вызывают себе скорую помощь, чтобы надавить на тыльную сторону магнезии.
В больницах принято лечить уколами, так как таблетки можно есть дома, а уколы «держат» пациента в лапах больницы и не дают ему пойти домой на лечение. Огромная часть госпитализации в больницы не оправдана. Чем больше читаешь, тем больше надеюсь что вам не придется попадать в руки: 001:
Вы отрицаете, что биодоступность препарата зависит от некоторых особенностей желудочно-кишечного тракта пациентов?
Какие запор или диарея или повышенная кислотность или рвота не влияют на абсорбцию? Также, При приеме per os велика вероятность безуспешного взаимодействия одних препаратов с другими, а также с пищей.
Кроме того, некоторые лекарства часто необходимо принимать до / после / во время еды, запивать или не пить, жевать или просто глотать, что увеличивает риск ошибки при применении.
Да, некоторые таблетки действуют быстро – например, нитроглицерин – всасывается под языком, максимальное время концентрации составляет около 2 минут, некоторые таблетки действуют не сразу, а только после накопительного эффекта – кетотифен, например, составляет 2 недели потребление.
__________________________________________________ __________________________________
В данном случае цель укола кардинально другая, это либо быстрая биодоступность – в / в введение, либо отложение в мышцах и постоянное постепенное высвобождение препарата в кровь.
Либо быстрое начало действия, либо постоянное поддержание концентрации в крови необходимых доз – кап. В \ в от в \ м также отличается характер химического состава препарата, поэтому все гипертонические препараты либо разводят до изотонических, либо вводят только в вену, так как при попадании в мышцу они могут вызвать некроз.
На данный момент для некоторых таблеток разработаны специальные формы таблеток, позволяющие лекарству быстро начать действовать и постепенно высвобождаться, что обеспечивает стойкий эффект при терапевтической концентрации.Это ретард, но это не очень дешевая форма, часто его стоимость отличается от обычных таблеток в 6-15 раз.
Многие таблетки можно вводить ЖКТ. В некоторых частях пищеварительного тракта пациент и таблетка могут просто не всасываться.
Дескать, заболевания суставов и позвоночника люди предпочитают лечить через зад. Да, поскольку при некоторых заболеваниях кишечник, например, не усваивает витамины группы В и железы.
И доказано, что местное применение лекарств эффективнее тотального.
При внутривенном или внутримышечном введении препаратов терапевтический эффект намного выше и быстрее, чем при пероральном приеме. Всасываемость при приеме лекарств per os в среднем 25%. При в / в и в / м введении эффект близок к 100%. При приеме антибактериальных средств в / в и в / м слизистая оболочка желудка и кишечного тракта меньше подвержена раздражающему воздействию и осложнениям. Кроме того, для увеличения дозы достаточно ввести больше препарата, а не съесть горсть таблеток.Это мнение врача высшей категории, с 25-летним стажем, у меня есть основания ему доверять + 1
Это неправильное мнение, которое существовало в СССР всего 20 лет назад.
Плохо, что врач, проработавший 25 лет, до сих пор заваривает эти совковые ошибки и не читает современную специализированную литературу.
Существует множество форм пероральных препаратов с превосходной биодоступностью.
Внутривенные лекарства действительно быстрее. Внутримышечно – тоже, если не медленнее, особенно когда колют не в мышцы, а в жир.
При внутримышечном введении высок риск образования абсцесса.
А кто пишет эту литературу?
Риск появления нарывов велик только при неправильном введении, с нарушениями.
С НПВП согласен.
ХАКЕР и К
25-08-2008, 00:39
И что из этого дальше?
Я бы запретил 90% уколов.
При условии отсутствия некоторых проблем с желудочно-кишечным трактом, которые чаще встречаются у очень пожилых людей.
Гастрит уже есть у школьников;) Зачем опять живот рвать?
25-08-2008, 00:59
А с антибиотиком согласен. 🙂
25-08-2008, 01:25
А с антибиотиком согласен. 🙂 Гы … ну и хорошо, главное, что ты не относишься к другим.
25-08-2008, 18:13
Мирра, ну еще, не давая знать, сколько раз вы оперировали абсцессы ягодичной области, сколько раз вы видели инфекционный артрит тазобедренного сустава, повреждение седалищный нерв, ну с такой казуистикой, как отказ от выбора латерального лоскута плеча и лучевого лоскута предплечья из-за невозможности подобрать адекватную вену для оттока в анастомозе, так как вену замучили хлоридом кальция……
Предоставить ссылки на статьи, демонстрирующие преимущество парентерального введения противовоспалительных препаратов или антибиотиков пациентам в сознании, в удовлетворительном состоянии по сравнению с половым членом?
Список распространенных расслабляющих мышц
Напряженные, спазматические мышцы часто являются основной причиной боли в спине и шее. Если боль сильная или хроническая и не поддается лечению безрецептурными лекарствами, могут быть прописаны миорелаксанты. Миорелаксанты:
- Уменьшает спазмы скелетных мышц
- Снять боль
- Повышение подвижности пораженных мышц
См. Лекарства от боли в спине и шее
Мышечные релаксаторы используются в дополнение к отдыху, физиотерапии и другим мерам для снятия дискомфорта.Обычно их назначают для краткосрочного использования для лечения острых болезненных заболеваний опорно-двигательного аппарата. Миорелаксанты иногда назначают при хронической боли (боли длятся более 3 месяцев).
См. Типы боли в спине: острая боль, хроническая боль и невропатическая боль
Миорелаксанты не относятся к классу лекарств, то есть не все они имеют одинаковую химическую структуру и не действуют одинаково в головном мозге. Скорее, термин «миорелаксант» используется для описания группы лекарств, которые действуют как депрессанты центральной нервной системы и обладают седативными и мышечно-скелетными релаксантными свойствами.
Миорелаксанты могут быть назначены для лечения боли в спине:
- Раннее течение боли в спине, на краткосрочной основе, для облегчения боли, связанной с мышечными спазмами
- Когда боли в спине вызывают бессонницу (из-за их седативного эффекта)
См. Устранение боли и медицинских проблем, нарушающих сон
Миорелаксанты также назначают при других состояниях, таких как фибромиалгия, рассеянный склероз и судорожные расстройства.
Существует несколько типов миорелаксирующих препаратов, обычно используемых для лечения боли в спине.
объявление
Общие миорелаксанты
Миорелаксанты обычно назначают для лечения боли в спине в сочетании с отдыхом и физиотерапией. К распространенным миорелаксантам относятся:
- Баклофен . Мышечное напряжение и мышечные спазмы, в том числе связанные с травмами позвоночника, можно уменьшить с помощью баклофена. Лекарство может быть полезно при лечении рассеянного склероза и боли при колющих нервах. Он доступен в виде таблеток и может приниматься детьми в возрасте от 12 лет.Некоторые общие побочные эффекты могут включать тошноту и рвоту, спутанность сознания, сонливость, головную боль или мышечную слабость. Баклофен имеет рейтинг C в рейтинге безопасности при беременности FDA для лекарств от A до X, где A является самым безопасным. Категория C означает, что лекарство следует использовать только в том случае, если польза превышает риски.
- Бензодиазепины . Помимо лечения тревоги, отмены алкоголя и судорожных расстройств, таких как эпилепсия, бензодиазепины также могут лечить мышечные спазмы и боли в скелете.Бензодиазепины, такие как диазепам (валиум), лоразепам (ативан) и темазепам (ресторил), обычно предназначены только для краткосрочного использования. Это ограничение связано с их способностью вызывать привыкание и тем, что они изменяют циклы сна, что приводит к проблемам со сном после прекращения приема препарата. Бензодиазепины продаются в виде таблеток, жидкости, инъекций и ректальных гелей. Людям, страдающим миастенией, тяжелым заболеванием печени, серьезными проблемами дыхания или некоторыми формами глаукомы, следует избегать приема диазепама.Все бензодиазепины имеют рейтинг D FDA за безопасность во время беременности и не рекомендуются беременным женщинам.
В этой статье:
- Каризопродол (Сома). Каризопродол расслабляет мышцы и облегчает боль и скованность, вызванные острыми проблемами с костями и мышцами, часто вызванными травмой. Он принимается внутрь в форме таблеток, а также доступен в сочетании с аспирином или аспирином и кодеином. Каризопродол может вызывать привыкание, особенно если его использовать вместе с алкоголем или другими лекарствами, обладающими седативным эффектом, включая опиоиды (например, кодеин).Общие побочные эффекты включают сонливость, головокружение и головную боль. Людям с заболеваниями крови, почек или печени и судорогами в анамнезе может потребоваться избегать приема каризопродола. Он имеет рейтинг C в рейтинге безопасности лекарств для беременных FDA.
- Хлорзоксазон (лорзон) . Хлорзоксазон используется для снятия дискомфорта при острых болезненных состояниях опорно-двигательного аппарата. Хлорзоксазон выпускается в виде таблеток. Общие побочные эффекты включают сонливость, головокружение и тошноту.Хлорзоксазон не рекомендуется людям с заболеваниями печени. FDA не оценило его безопасность во время беременности.
- Циклобензаприн (Amrix, Fexmid, FlexePax Kit, FusePaq Tabradol). Циклобензаприн облегчает скованность и боль при мышечных спазмах, также называемых мышечными спазмами. Он доступен в виде таблеток и капсул с расширенным высвобождением. Сам по себе циклобензаприн не предназначен для длительного приема (более 2–3 недель). Общие побочные эффекты включают помутнение зрения, головокружение или сонливость и сухость во рту.Он не рекомендуется людям с повышенной активностью щитовидной железы, сердечными заболеваниями или заболеваниями печени. Циклобензаприн получил рейтинг B от FDA за безопасность во время беременности, что делает его самым безопасным миорелаксантом для использования во время беременности.
- Дантролен (Дантриум) . Дантролен помогает контролировать хроническую спастичность, связанную с травмами позвоночника. Он также используется при таких состояниях, как инсульт, рассеянный склероз и церебральный паралич. Дантролен принимают в виде капсул или внутривенного порошка для инъекций. Сонливость и чувствительность к свету – частые побочные эффекты.Он может вызвать серьезные проблемы с печенью, и его не следует принимать людям с активным заболеванием печени. FDA присвоило дантролену рейтинг C за безопасность при беременности.
реклама
Иногда первые миорелаксанты, которые прописал врач, не работают так хорошо, как ожидалось. Возможно, потребуется попробовать альтернативу, если первоначальный рецепт неэффективен. Многие лекарства взаимодействуют с миорелаксантами, и человек должен информировать своего врача обо всех рецептурных и безрецептурных лекарствах, которые он принимает.
Существует очень мало исследований относительно того, какие миорелаксанты наиболее эффективны, поэтому выбор лекарства – или использовать ли его вообще – основывается на таких факторах, как реакция человека на лекарство и личные предпочтения, возможность злоупотребления, возможные лекарственные взаимодействия и побочные эффекты.
Лекарства – это лишь часть обезболивающего. Эти лекарства должны быть одним из элементов, обычно на краткосрочной основе, общей стратегии восстановления, которая включает отдых, растяжку, физиотерапию и другие упражнения.
См. Упражнения и боль в спине
Мидокалм: инструкция по применению в таблетках и растворе для инъекций. Мидокалм уколы
Современный фармакологический рынок предлагает множество обезболивающих препаратов с разными механизмами действия, показаниями и способами применения. И не зря, ведь болевой синдром может значительно снизить качество жизни пациента.
В этой статье будут рассмотрены все плюсы и минусы препарата Мидокалм, миорелаксанта центрального механизма действия.
Мидокалм: формы выпуска
Препарат выпускается в двух формах: таблетированной и в виде раствора для инъекций.
Таблетки Мидокалм выпускаются фармакологическими компаниями в двух дозировках: по 50 и 150 мг. Снаружи планшет покрыт пленочной оболочкой белого цвета со слабым специфическим запахом. В одной упаковке 30 таблеток (3 блистера по 10 таблеток в каждой).
В состав таблеток дозировкой 150 мг и 50 мг входит действующее вещество толперизон.Это вещество относится к фармакологической группе Н-холинолитиков (миорелаксантов).
Раствор Мидокалма в ампулах для внутримышечного и внутривенного введения выпускается под торговым наименованием Мидокалм-Рихтер. Состав раствора для инъекций представляет собой комбинацию двух лекарственных веществ: толперизона гидрохлорида – 100 мг в одной ампуле – и лидокаина гидрохлорида (2,5 мг в ампуле). Выпускается эта форма в ампулах темного цвета. Объем одной ампулы – 1 мл.Одна упаковка препарата содержит 5 ампул.
Активные ингредиенты
Как уже упоминалось, Мидокалм включает несколько активных ингредиентов. И у каждого из них свой механизм действия и своя точка приложения.
Толперизон
Толперизона гидрохлорид относится к группе миорелаксантов центрального действия. Чтобы разобраться в механизме действия препарата, скажем несколько слов об устройстве передачи нервного импульса.
Этот процесс происходит в определенных областях нашего тела – синапсах.Синапс – это место, где два нейрона контактируют друг с другом и где нервный импульс передается от одной клетки к другой. Мембрана нервной клетки, передающей импульс, высвобождает определенное вещество – нейромедиатор, который оказывает возбуждающее или тормозящее действие на «принимающую» клетку.
Толперизон оказывает стабилизирующее действие на мембрану «активной» нервной клетки и блокирует высвобождение нейромедиатора, тем самым блокируя передачу нервных импульсов к «принимающему» нейрону, что приводит к тормозящему эффекту и замедлению процессов возбуждения. .
Помимо мембраностабилизирующего действия, препарат улучшает периферический кровоток и реологические свойства крови.
Препарат безопасен для организма, так как полностью выводится через почки в виде метаболитов. А при прохождении повторных курсов терапии препарат не оказывает негативного воздействия на органы и системы и не влияет на их работу.
Лидокаин
Лидокаина гидрохлорид входит в состав раствора для инъекций, выпускаемого в ампулах.Обладает выраженным обезболивающим действием, что обеспечивает относительно безболезненное введение препарата (особенно важно это свойство при внутримышечном введении). В инструкции к препарату указано, что это вещество не оказывает системного действия на организм и действует исключительно в месте укола.
Мидокалм: эффект от применения
Чем хорош этот препарат и от чего он помогает?
В ходе контролируемых экспериментов было доказано, что Мидокалм снижает гипертонус мышечной ткани и ее жесткость, тем самым уменьшая боль и устраняя мышечные спазмы любой локализации.Кроме того, пациенты отмечают значительное облегчение при выполнении произвольных действий, т. Е. Увеличивается объем движений.
Дополнительные эффекты препарата включают спазмолитическое действие и улучшение кровообращения.
Препарат не действует на корковые отделы головного мозга, поэтому не влияет на сознание и поведение человека.
Показания к применению
Препарат применяют при всех состояниях, при которых наблюдается гипертонус мышечной ткани.Кроме того, лекарство помогает снять боль. Применяется в следующих случаях:
- Патологические неврологические процессы органического генеза, например: рассеянный склероз, энцефаломиелит, энцефалит и другие состояния.
- Заболевания проводящих путей спинного мозга в результате травмы или неудачного хирургического вмешательства.
- В педиатрии препарат применяют при детском церебральном параличе, спастическом параличе (он же болезнь Литтла). ,
- и крупные суставы тела: остеоартроз, спондилез, болезнь Бехтерева (анкилозирующий спондилит) и др.
- Последствиями посттромботической болезни являются нарушение оттока венозной крови и лимфатической жидкости.
- Аутоиммунные заболевания: системная красная волчанка, болезнь и синдром Рейно и другие.
- Ангиопатии различного происхождения.
- Нарушение артериального кровоснабжения конечностей, в том числе облитерирующие заболевания сосудов.
Выбор необходимой дозировки (150 мг или 50 мг) таблетированных форм зависит от стадии патологического процесса, общего соматического состояния пациента и степени выраженности мышечного спазма.
Мидокалм уколы предпочтительнее при наличии патологии желудочно-кишечного тракта, с частой рвотой и невозможностью глотать (дисфагия). Кроме того, инъекции обладают способностью быстро попадать в системный кровоток, минуя желудочно-кишечный тракт (высокий процент биодоступности препарата).
Противопоказания
Несмотря на внушительный перечень показаний к применению препарата, Мидокалм в некоторых случаях не рекомендуется к применению.А именно:
- Повышенная чувствительность к компонентам препарата.
- Myasthenia gravis (буквально – мышечная слабость).
- Детский возраст до 3 мес. От 3 месяцев до года используются исключительно таблетированные формы (50 мг или 150 мг). Инъекционная форма противопоказана детям до 18 лет.
- Раствор для инъекций в ампулах противопоказан при беременности и в период лактации.
Как видим, у таблеток 50 и 150 мг противопоказаний чуть меньше, чем у инъекций.Однако в инструкции сказано, что таблетки Мидокалм следует применять и в исключительных случаях, когда польза для матери значительно превышает риск для здоровья плода.
Побочные действия
Побочные реакции на Мидокалм – довольно редкое явление, возникающее при несоблюдении рекомендаций врача по режиму и дозировке препарата. Возможные побочные симптомы:
- Аллергическая реакция на компоненты препарата в виде крапивницы, кожной сыпи, сильного зуда, отека Квинке, в тяжелых случаях – анафилактического шока.При назначении раствора для инъекций указывается наличие аллергии на новокаин и лидокаин.
- Миастения гравис.
- Признаки диспепсии: тошнота, рвота, неприятные ощущения в эпигастральной области.
- Головная боль, головокружение, снижение показателей артериального давления.
При появлении вышеперечисленных побочных симптомов препарат отменяют и назначают его аналог. Делается это исключительно под наблюдением специалиста.
Эпизоды передозировки таблетированными формами препарата в медицинской практике не описаны.Передозировка Мидокалма в инъекциях может проявляться появлением атаксии (появлением проблем с координацией движений), тоническими и клоническими припадками, а также развитием одышки (одышки) и остановки дыхания.
Способы применения
Необходимые дозировки и необходимая частота приема могут назначаться исключительно лечащим врачом. Подход к терапии Мидокалмом строго индивидуален.
Обычно суточная доза для взрослого составляет от 150 до 450 мг. Это количество препарата равномерно разделить на три приема в течение дня. Начальная доза – 50 мг 3 раза в сутки. При отсутствии эффекта дозировку постепенно увеличивают. Таблетки принимают строго во время еды.
При внутримышечном введении применяют 100 мг 2 раза в сутки, а при внутривенном введении – 100 мг 1 раз в сутки.
Как правило, терапия неврологических или иных патологических состояний, сопровождающихся гиперкинезом, должна быть комплексной и состоять из нескольких компонентов.Часто к таблеткам и инъекционным формам добавляют противовоспалительную мазь. Основное показание к этой терапии – сильный болевой синдром.
Показания к применению препарата Мидокалм носят центральный характер и требуют комплексной терапии и индивидуального подхода. Лечить эти состояния необходимо под строгим контролем специалиста и ни в коем случае не заниматься самолечением.
Мидокалм – препарат миорелаксирующего действия. Действующее вещество препарата – толперизол – эффективно снимает мышечные спазмы, помогая расслабиться и уменьшить боль.Применяется в основном при болевых синдромах опорно-двигательного аппарата, а также как антиспастическое средство при центральных инсультах. Его часто применяют в период восстановления после операций и травм органов ОРВ. В неврологии широко применяется при болезни Литтла и некоторых энцефалопатиях. Он хорошо переносится и не влияет на другие системы органов.1. Фармакологическое действие
Лекарственная группа:Препарат центрального действия, оказывающий расслабляющее действие на мышечную ткань.
Лечебные эффекты:
- Подавление повышенной возбудимости спинного мозга;
- Стабилизация мембран в первичных сенсорных волокнах;
- Стабилизация мембран в первичных моторных волокнах;
- Вторичное замедление высвобождения медиаторов в синаптическую щель;
- Замедление процессов возбуждения нервных волокон;
- Местное обезболивающее действие;
- Снижение повышенного мышечного тонуса;
- Снижение жесткости мышц;
- Содействие добровольным передвижениям;
- Легкое спазмолитическое действие;
- Незначительное блокирование рецепторов адреналина.
Мидокалм хорошо всасывается и достигает необходимой концентрации через час после приема внутрь.
Препарат не оказывает отрицательного действия на функцию почек.
Мидокалм не оказывает отрицательного действия на кроветворную систему.
Выделение: почки.
2. Показания к применению
Лечение:- устранение состояний, приводящих к повышению тонуса скелетных мышц;
- рассеянный склероз;
- энцефаломиелит;
- поражения пирамидного тракта головного мозга;
- миелопатия;
- остаточные проявления нарушения кровообращения в головном мозге;
- болезнь Литтла;
- спондилез;
- шейный синдром;
- поясничный синдром;
- артроз коленных суставов;
- спондилоартроз;
- артроз тазобедренных суставов;
- артрозы локтевых суставов;
- восстановление трудоспособности пациентов после операций в ортопедической практике;
- устранение нарушений лимфотока при тромбозах;
- устранение нарушений оттока венозной крови при тромбозах;
- устранение трофических язв голени;
- облитерирующий ангиосклероз;
- тромбангиит;
- системная склеродермия;
- различные поражения сосудов;
- устранение акроцианоза, вызванного повреждением сосудов;
- устранение перемежающейся дисбазии отека Квинке, возникающей в результате повреждения сосудов.
3. Способ применения
Мидокалм в таблетированной форме:Рекомендуемая дозировка Мидокалма для:
- пациентов от 3 месяцев до 6 лет: до 10 мг препарата на килограмм массы тела в сутки, разделенных на три приема;
- пациентов от 7 до 14 лет: до 4 мг препарата на килограмм массы тела в сутки, разделенных на три приема;
- взрослые пациенты: до 450 мг препарата, разделенные на три приема.
- Рекомендуемая дозировка препарата для внутримышечного введения: 100 мг препарата 2 раза в сутки;
- Рекомендуемая дозировка для внутривенного введения: 100 мг препарата 1 раз в сутки.
- Мидокалм следует принимать во время еды;
- Перед применением препарата в форме раствора для инъекций следует исключить реакции гиперчувствительности у пациентов.
4. Побочные эффекты
- Со стороны костно-мышечной системы: появление слабости в мышцах;
- Пищеварительная система: позывы к рвоте, тошнота, дискомфорт;
- Центральная нервная система: головные боли;
- Реакции гиперчувствительности к Мидокалму или его компонентам: кожные высыпания, зуд, одышка.
5. Противопоказания
Мидокалм в таблетированной форме:
- Индивидуальная непереносимость Мидокалма или его компонентов;
- Использование у пациентов младше одного года.
- Повышенная чувствительность к Мидокалму или его компонентам;
- Наличие у пациентов миастении;
- Индивидуальная непереносимость Мидокалма или его компонентов.
- Применение препарата беременным женщинам;
- Применение Мидокалма у кормящих матерей.
6. При беременности и кормлении грудью
Беременным женщинам можно принимать Мидокалм только в исключительных случаях.Кормящие матери могут принимать Мидокалм только в исключительных случаях.
7. Взаимодействие с другими лекарственными средствами
Одновременное применение Мидокалма с:- нифломовой кислотой приводит к усилению ее терапевтического действия;
- Клонидин, психотропные препараты, препараты для общей анестезии или препараты из группы миорелаксантов периферического действия приводят к развитию побочных эффектов.
8. Передозировка
В большинстве случаев передозировки Мидокалма не наблюдается.Симптомы:
- Центральная и периферическая нервная система: поражение мозжечка, появление тонико-клонических судорог, повышенная раздражительность;
- Дыхательная система: паралич центра дыхания, одышка.
Лечение передозировки:
- Промывание желудка;
- Поддерживающая терапия.
9. Форма выпуска
Таблетки по 50 или 150 мг – 30 шт.Раствор, 100 + 2,5 мг / 1 мл – амп. 5 кусков.
10. Условия хранения
- Полное отсутствие доступа для детей и посторонних;
- Достаточный уровень влажности в помещении.
11. Композиция
1 таблетка:
- толперизона гидрохлорид – 50 или 150 мг;
- Вспомогательные вещества: моногидрат лимонной кислоты, коллоидный диоксид кремния, стеариновая кислота, тальк, микрокристаллическая целлюлоза, кукурузный крахмал, моногидрат лактозы.
12. Условия отпуска из аптек
Лекарство отпускается по рецепту лечащего врача.Нашли ошибку? Выделите его и нажмите Ctrl + Enter
* Инструкция по медицинскому применению препарата Мидокалм опубликована в вольном переводе. ЕСТЬ ПРОТИВОПОКАЗАНИЯ. ПЕРЕД ИСПОЛЬЗОВАНИЕМ НЕОБХОДИМО КОНСУЛЬТИРОВАТЬСЯ СО СПЕЦИАЛИСТОМ
Содержимое
Сильнодействующее лекарство, нормализующее кровообращение в конечностях при артрозе, которое можно приобрести в аптеке по рецепту врача, – это таблетки Мидокалм.Для лечения неврологических синдромов это высокоэффективное средство, но следует помнить, что средство относится к группе смешанных центральных миорелаксантов и оказывает прямое действие на центральную нервную систему (ЦНС). Вы можете принимать Мидокалм только по назначению врача.
От чего таблетки Мидокалм
Местноанестезирующий препарат Мидокалм оказывает быстрое целенаправленное действие на центральную нервную систему и применяется при лечении заболеваний суставов, остеохондроза позвоночника и других патологий опорно-двигательного аппарата и сосудов.Таблетки обладают спазмолитическим действием (снимают спазм гладких мышц сосудов), устраняют чрезмерное напряжение мышц (мышечные спазмы), снижают тонус скелетных мышц.
Основное действующее вещество миорелаксанта (толперизона гидрохлорид) обладает специфической способностью снимать боль и нормализовать трофику мышечных тканей конечностей. Кроме того, Мидокалм воздействует на клеточные мембраны, предотвращая их разрушение, которое происходит в результате патологических процессов при неврологических заболеваниях.
Состав и форма выпуска
Форма выпуска препарата Мидокалм – двояковыпуклые круглые таблетки, содержащие 50 или 150 мг толперизона гидрохлорида (о чем свидетельствует гравировка 50 или 150 на одной стороне таблетки). Каждая таблетка покрыта белой пленочной оболочкой и имеет легкий специфический запах. Мидокалм расфасован в блистеры по 10 таблеток в каждом. В картонной коробке 3 блистера и инструкция по применению лекарства. Состав каждой таблетки представлен в таблице:
Вещество | Количество в таблетках, содержащих 50 мг толперизона гидрохлорида, мг | Количество в таблетках, содержащих 150 мг толперизона гидрохлорида, мг |
Ядро таблетки | ||
Толперизона гидрохлорид | ||
Моногидрат лимонной кислоты | ||
Цетилуксусная (стеариновая) кислота | ||
Силикат магния с гидроксилом (тальком) | ||
Целлюлоза микрокристаллическая | ||
Кукурузный крахмал | ||
Моногидрат лактозы | ||
Пленочная оболочка | ||
Диоксид кремния коллоидный безводный | ||
Диоксид титана | ||
Моногидрат лактозы | ||
Полимер этиленгликоля Макрогол | ||
Метилоксипропилцеллюлоза (гипромеллоза) | ||
Как действует препарат?
Мидокалм избирательно подавляет каудальную часть (расположенную ближе к концу) совокупности кластеров клеток головного мозга, что приводит к блокированию холинергических рецепторов (мембранных белков), ответственных за преобразование энергии в нервные импульсы и сокращения мышц.Механизм действия таблеток заключается в подавлении импульсной проводимости мотонейронов и блокировании спинномозговых рефлексов.
Усиление циркуляции крови и лимфы происходит за счет облегчения проведения импульсов возбуждения по ретикулоспинальному пути. После попадания в желудок вещество толперизон всасывается из желудочно-кишечного тракта, достигая максимального уровня концентрации в крови через 30-60 минут. Выводится из организма с мочой в виде промежуточных продуктов клеточного метаболизма.
Показания к применению Мидокалма
Показанием к применению сильнодействующего миорелаксанта является патологически повышенный мышечный тонус, возникающий при заболеваниях центральной нервной системы и провоцирующий боль. Невролог может назначить Мидокалм в следующих случаях:
- при лечении остеохондроза для устранения сильного болевого синдрома;
- для снятия приступов сильной боли, возникающих на фоне нарушения иннервации сосудов;
- в комплексном лечении остеохондроза, артериосклероза, диффузной склеродермии;
- для снятия мышечных спазмов при послеоперационной восстановительной терапии;
- для лечения невоспалительных заболеваний головного мозга, сопровождающихся мышечной дистонией;
- как средство для лечения повышенного мышечного тонуса, возникающего при патологиях системы органов движения;
- при ишемическом инсульте для снятия спазмов сосудов головного мозга.
Как принимать Мидокалм
Схема приема миорелаксанта на основе толперизона назначается врачом, исходя из показаний к его применению. Инструкция к препарату Мидокалм в таблетках содержит общие рекомендации по применению препарата. Лекарство нужно пить после еды для повышения биодоступности толперизона. Таблетку необходимо проглотить целиком, запивая водой.
Рекомендуемые начальные дозы Мидокалма зависят от возраста пациента.Детям в возрасте от 3 до 7 лет препарат назначают из расчета 5 мг на 1 кг веса ребенка трижды в сутки. Детям старше 7 лет применяют 3-5 мг толперизона на 1 кг массы тела 3 раза в сутки. Взрослые пациенты старше 14 лет принимают 100-150 мг в сутки (разделенные на 3 приема). В процессе лечения дозировку постепенно увеличивают до 450 мг в сутки.
специальные инструкции
Мидокалм следует принимать в строгом соответствии с инструкциями и рекомендациями врача.Целенаправленных исследований влияния миорелаксантов на концентрацию внимания и способность управлять механизмами и транспортными средствами не проводилось. Отзывы пациентов свидетельствуют о том, что за всю практику применения таблеток снотворного эффекта и снижения скорости реакции после приема не наблюдалось.
Во время беременности
Прием Мидокалма в первом триместре беременности не рекомендуется из-за отсутствия клинически доказанных доказательств безопасности препарата для нормального развития эмбриона.Начиная со второго триместра, таблетки может назначить врач, если ожидаемый терапевтический эффект от их приема превышает потенциальную опасность для плода.
Лекарственные взаимодействия
Инструкция по применению Мидокалма не содержит ограничительных указаний по одновременному применению с другими лекарственными средствами. Воздействие на центральную нервную систему не сопровождается седативным действием, поэтому миорелаксант можно сочетать со снотворными. Следует учитывать, что одновременный прием миорелаксанта и нестероидных противовоспалительных средств толперизон усиливает действие нифлумовой кислоты.Мидокалм усиливает миорелаксирующий эффект под действием психотропных препаратов и клонидина.
Мидокалм и спирт
В ходе исследований было установлено, что препарат не влияет на действие этанолсодержащих веществ на центральную нервную систему. Лекарства, содержащие этанол, разрешены к применению во время лечения. Употребление алкоголя во время лечения Мидокалмом не запрещено, хотя такая комбинация может иметь седативный эффект при злоупотреблении алкогольными напитками.
Побочные эффекты
- тошнота;
- рвота;
- головная боль;
- мышечная слабость;
- повышенная раздражительность;
- гипотония.
Передозировка
Нет зарегистрированных данных о случаях передозировки таблетками Мидокалма и ее последствиях. На основании проведенных клинических исследований можно сделать вывод, что после однократного приема 600 мг толперизона гидрохлорида могут появиться следующие признаки передозировки, которые следует устранить промыванием желудочно-кишечного тракта:
- атаксия;
- мышечная гипотензия;
- преднамеренный тремор;
- паралич дыхательного центра;
- одышка;
- судорог.
Противопоказания
Врач, назначая Мидокалм, должен убедиться, что пациент не относится к категории пациентов, которым противопоказан прием миорелаксанта. В эти категории входят женщины, кормящие грудью, дети и пожилые люди. Во избежание неприятных последствий следует предупредить невролога, если:
- отмечена повышенная чувствительность к лидокаину;
- у вас аллергия на толперизона гидрохлорид;
- с диагнозом «миастения»; Планируется
- беременность;
- в анамнезе тяжелая почечная дисфункция;
- есть склонность к аллергической реакции на лекарства.
Условия продажи и хранения
Миорелаксант Мидокалм относится к препаратам списка Б (сильнодействующие препараты) и отпускается только по рецепту врача. Препарат следует хранить при температуре от +15 до +30 градусов в труднодоступном для детей месте. По истечении трех лет со дня изготовления препарата (указанного на упаковке) его нельзя употреблять.
Аналоги
Подобное фармакологическое действие или аналогичное действующее вещество препаратов аналога Мидокалма не означает, что вы можете самостоятельно заменить миорелаксант, назначенный врачом.Механизм действия на организм у разных препаратов разный, поэтому лечащий врач должен согласовать возможность применения того или иного препарата. Наиболее популярные аналоги Мидокалма:
- Мепротан;
- Sirdalud;
- Tizalud;
- баклофен;
- Толперизон;
- Миолгин.
Midocalm цена
Цена на таблетки Мидокалм колеблется от 294 до 499 рублей за 30 шт. и зависит от количества действующего вещества в 1 таблетке.В таблице указаны цены на таблетки в аптеках:
Количество действующего вещества | Midocalm цена | |
ЗдравСити | ||
Терравита | ||
Окно справки | ||
Клевер-Фарма | ||
Вс | ||
Что представляет собой препарат «Мидокалм»? От чего помогает это средство? Ниже мы представим показания и особенности рассматриваемого лекарства.Вы также узнаете, как лечить этот препарат, сколько он стоит и каков его состав.
Форма выпуска, упаковка, описание, состав
В какой форме поступает в аптеку препарат «Мидокалм» (от чего этот препарат помогает, расскажем ниже)? Это средство выпускается в таблетках, а также в растворе, предназначенном для парентерального введения.
Круглые и белые таблетки «Мидокалм», цена которых указана ниже, состоят из толперизона гидрохлорида.В качестве дополнительных ингредиентов в состав рассматриваемого препарата входят: безводный коллоидный силикон, моногидрат лимонной кислоты, кукурузный крахмал, стеарин, гидроксипропилметилцеллюлоза 2910, тальк, макрогол 6000, микрокристаллическая целлюлоза, краситель, моногидрат лактозы и диоксид титана.
Выпускается в блистерах, которые помещаются в бумажные коробки.
Прозрачный раствор «Мидокалма» в ампулах также содержит толперизона гидрохлорид и лидокаин. Кроме того, это лекарство включает следующие ингредиенты: тальк, моногидрат лимонной кислоты, моногидрат лактозы, безводный коллоидный силикон, макрогол 6000, стеарин, кукурузный крахмал, черный оксид железа, гидроксипропилметилцеллюлоза 2910, красный оксид железа и желтый оксид железа.
Препарат «Мидокалм» в ампулах содержится в пластиковых контейнерах, помещенных в картонные коробки.
Основные свойства
Что такое Мидокалм? От чего помогает этот препарат? По инструкции рассматриваемое средство относится к миорелаксантам группы аминокетонов, обладающих центральным действием.
Эффективность препарата связана с регуляцией работы части (каудальной) ретикулярной формации. Применение этого лекарства помогает подавить повышенную рефлекторную возбудимость спинного мозга.Также поражаются нервные окончания (периферические).
Характеристики препарата
Препарат «Мидокалм» (допустима совместимость данного препарата с другими, но при соблюдении особых условий) является Н-холинолитиком. Его действующее вещество оказывает стабилизирующее действие на мембраны первичных волокон (афферентных), и этот эффект препарата обусловлен его способностью влиять на рефлекторную работу синапсов спинного мозга.
Также следует отметить, что данный препарат вторично замедляет выведение медиаторов.Это связано с угнетением процесса поступления кальция в синаптические структуры, расположенные в нервных волокнах.
Действие препарата на ретикулоспинальный путь особенно выражено при замедлении процессов возбуждения. Аналогичным образом выявляется местноанестезирующее действие препарата (за счет содержания в нем лидокаина).
Кинетика препарата
Рассматриваемое средство хорошо всасывается из кишечника. Его концентрация (максимальная) в крови достигается через 65 минут после приема.Метаболизм препарата происходит в почках и печени. Производные толперизона выводятся с мочой.
Повторный курс «Мидокалма» не влияет на работу почек и печени, а также на процессы кроветворения.
Снижает экспериментально вызванную жесткость и гипертонус мышечных тканей. Лечебные свойства этого препарата активно используются для снижения ригидности мышц и патологического гипертонуса, которые связаны с экстрапирамидными нарушениями.
Также следует отметить, что данный препарат способствует активности человека (его движениям). Кроме того, он никак не влияет на кору головного мозга, полностью поддерживая уровень бодрствования пациента.
Согласно инструкции, лечение «Мидокалмом» вызывает слабо выраженный спазмолитический и адреноблокирующий эффекты. Благодаря этому улучшается перфузия тканей.
В ходе длительных клинических исследований это средство не оказало выраженного действия на кроветворение и функцию почек.
Препарат «Мидокалм»: от чего помогает?
Данное средство показано к применению в следующих случаях:
Запреты к применению
В каких случаях нельзя назначать таблетки и инъекции «Мидокалм»? Противопоказано использование этого лекарства при:
- миастении;
- гиперчувствительность к толперизону и известна;
- в возрасте до трех месяцев (в таблетированной форме до одного года).
Способ применения
Схема применения данного препарата устанавливается врачом в зависимости от течения заболевания, а также переносимости препарата.
Взрослым препарат назначают в количестве 150-450 мг (суточная доза) в три приема. Начальная дозировка этого препарата – 50 мг 3 раза в сутки. При недостаточном КПД его увеличивают.
Для внутримышечных инъекций препарат применяют в количестве 200 мг в сутки (в два введения), а для внутривенных инъекций – 100 мг (один раз в сутки). Во втором случае требуется очень медленное вливание препарата.
Для детей старше трех месяцев (до 6 лет) дозировка рассматриваемого лекарства рассчитывается по следующей схеме: 5-10 мг на кг веса (трижды в сутки).Ребенку 7-14 лет рекомендуется применять таблетки в суточной дозе, равной 2-4 мг на кг тела (3 раза в сутки).
Пероральный прием «Мидокалма» необходимо сочетать с приемом пищи.
Побочные действия
Прием препарата при индивидуальной гиперчувствительности может вызвать мышечную слабость, диспептические симптомы (тошноту, дискомфорт и рвоту), а также головные боли.
При быстром внутривенном введении раствора возможно снижение артериального давления.
При индивидуальной непереносимости препарата развиваются аллергические реакции.Как правило, при уменьшении дозы лекарства побочные эффекты исчезают очень быстро.
Взаимодействие с другими лекарствами
Нет данных о взаимодействии, ограничивающем использование этого препарата. Однако следует отметить, что толперизон оказывает влияние на центральную нервную систему. При этом препарат не вызывает сонливости, поэтому его можно сочетать со снотворными и седативными средствами, а также с лекарствами, содержащими этанол.
Одновременно прием «Мидокалма» усиливает действие нифлумовой кислоты.При необходимости комбинирования таких средств может потребоваться уменьшение дозы последних.
Периферические для общей анестезии и психотропные препараты, а также «Клонидин» повышают эффективность толперизона.
Стоимость и отзывы
Сколько стоит Midocalm? Цена на это средство около 185 рублей.
Лекарства от мигрени и головной боли
Антидепрессанты, триптаны и опиоиды для облегчения мигрени и головной боли
Когда дело доходит до лечения мигрени и головной боли, лекарства, которые вы принимаете или которые вам пропишет врач, будут зависеть от ваших симптомов, а также от того, как часто вы испытываете мигрень и головные боли.
Например, вам может потребоваться ежедневный рецепт на лекарство для облегчения хронической мигрени или вам может потребоваться лекарство для предотвращения мигрени и головной боли. Чтобы узнать больше о профилактике мигрени и головной боли с помощью лекарств, прочитайте нашу статью о профилактических лекарствах от мигрени и головной боли.
Прежде чем принимать какие-либо новые лекарства от головных болей и / или мигрени, поговорите со своим врачом. Некоторые лекарства могут взаимодействовать с другими лекарствами, даже с добавками, которые вы принимаете.
Более подробные статьи о лечении мигрени и головной боли
Также важно отметить, что использование лекарств для лечения симптомов головной боли может привести к возвратным головным болям , что означает, что у вас может возникнуть головная боль для лечения головной боли.
Лекарства от кластерной головной боли
Кластерная головная боль обычно возникает – и проходит – внезапно, поэтому лекарства, отпускаемые без рецепта, такие как аспирин или ибупрофен, неэффективны при лечении симптомов головной боли.Тем не менее, есть некоторые лекарства быстрого действия, облегчающие боль и сокращающие продолжительность головной боли.
Для перечисленных ниже препаратов от кластерной головной боли – всех препаратов семейства триптанов – требуется рецепт от вашего врача. Эти лекарства доступны в виде инъекций, назального спрея и таблеток. Ваш врач сообщит вам, сколько лекарств нужно принимать, а также как часто их принимать.
Кроме того, если у вас есть определенные типы сердечных заболеваний или неконтролируемое высокое кровяное давление, инъекции суматриптана и назальный спрей суматриптана могут не подойти вам, но ваш врач сообщит вам, подходят ли эти лекарства.
- Суматриптан для инъекций: Эти препараты являются наиболее эффективными лекарствами от кластерных головных болей. 1
Инъекции часто работают в течение нескольких минут, но вам может потребоваться 2 или 3 инъекции в день. 1
Ваш врач покажет вам, как вводить себе это лекарство, как только вы заметите симптомы кластерной головной боли. Имитрекс является примером обычно назначаемой инъекции суматриптана.
- Суматриптан назальный спрей: Как и инъекции суматриптана, назальный спрей суматриптан уменьшает симптомы кластерной головной боли.Хотя спрей для носа не так быстро и эффективен, как инъекции суматриптана, он удобен и прост в использовании. 1
Для эффективного лечения кластерных головных болей обычно требуется 2–3 спрея для носа в день. 1 Вы можете использовать комбинацию инъекций и назального спрея для лечения кластерных головных болей, но ваш врач сообщит вам, какие методы лечения он или она рекомендует.
Золмитриптан (Зомиг) представляет собой пример назального спрея суматриптана.
- Триптаны для перорального применения: Триптан в форме таблеток действует так же, как инъекции и назальный спрей. Оральные триптаны полезны при длительных кластерных головных болях и / или умеренных кластерных головных болях. 1
Наратриптан (Amerge) является примером перорального триптана.
Лекарства от головной боли напряжения
Существует множество безрецептурных лекарств от головной боли напряжения. Примерами безрецептурных лекарств, которые можно использовать для лечения симптомов головной боли напряжения, являются ибупрофен и парацетамол.Однако эти лекарства могут облегчить ваши симптомы только на короткое время.
Для более эффективного обезболивания вам могут потребоваться рецептурные лекарства. Ниже приведены некоторые лекарства, отпускаемые по рецепту, которые используются для лечения головных болей напряжения. В отличие от лекарств от кластерной головной боли, перечисленные ниже лекарства не используются для лечения острой головной боли. Вместо этого они используются для лечения длительной боли.
- Антидепрессанты: Определенные антидепрессанты, такие как селективные ингибиторы обратного захвата серотонина (СИОЗС) и трициклические антидепрессанты (ТЦА), могут уменьшить количество возникающих у вас головных болей напряжения.Циталопрам (Celexa) является примером SSRI, а амитриптилин (Elavil) является примером TCA.
- Миорелаксанты: Эти лекарства снимают мышечное напряжение и жесткость. Тизанидин (Занафлекс) является примером миорелаксанта, используемого для лечения головных болей напряжения.
- Опиоиды : Опиоиды, также известные как наркотики, обладают мощным эффектом, когда дело доходит до лечения головной боли напряжения. Морфин – это пример опиоида. Ваш врач будет внимательно следить за вами, если вам прописали опиоид.
Лекарства от мигрени
Лекарства, отпускаемые без рецепта, такие как нестероидные противовоспалительные препараты (НПВП) и ацетаминофен, могут помочь уменьшить боль, связанную с мигренью, но вы можете обнаружить, что вам нужно что-то более сильное для лечения мигрени – особенно если у вас хроническая мигрень.
Ваш врач может прописать вам одно из следующих лекарств:
- Триптаны: Как и в случае с кластерной головной болью, триптаны могут помочь при лечении боли, связанной с мигренью, и других симптомов.Вы можете принимать их в виде таблеток, назального спрея или инъекций. Примерами триптанов, обычно используемых при мигрени, являются суматриптан (Имитрекс) и ризатриптан (Максальт).
- Дигидроэрготамин: Это лекарство, которое можно использовать тремя способами – внутривенно, в виде инъекции и в виде назального спрея – может облегчить вашу боль, связанную с мигренью, но если у вас болезнь сердца или высокое кровяное давление, вы выиграете » не смогу это вынести. Мигранал является примером дигидроэрготамина.
- Опиоиды: Ваш врач может прописать вам опиоид, если вы пробовали другие лекарства от мигрени, но они не работают.Ваш врач будет внимательно следить за вами, если вам пропишут опиоид, например гидрокодон.
Независимо от того, являются ли у вас острыми или хроническими головные боли и / или мигрени, важно всегда носить с собой лекарства от головной боли и / или мигрени. К головной боли лучше быть готовым.
Обновлено: 13.06.17
Профилактические препараты от мигрени и головной боли
MYDOCALM 50 мг
MYDOCALM 50 мг
Код:
Цена:
Контакт
Характеристики:
Производитель
Подарок / Упаковка Мидокалм 50 мг х 3 блистера х 10 таблеток, покрытых пленочной оболочкой.
Мидокалм 150 мг х 3 блистера х 10 таблеток, покрытых пленочной оболочкой.
Мидокалм раствор для инъекций 5 трубок по 1 мл.
Цена
Функции
Поделиться этим продуктом с другими
Количество:
Руководство по магазинам
Добавить в корзину
Поделитесь этим продуктом с друзьями и семьей
MYDOCALM 50 мг
Производитель:
Гедеон Рихтер.
В комплекте:
Толперизон HCl
Показания:
Мышечная АГ, спазм, контрактура, ригидность и позвоночник автоматизм.
Противопоказания:
Повышенная чувствительность к любому из ингредиентов
Особые меры предосторожности:
Непереносимость лактозы.
Дозировка:
Табл.: Взрослые: Суточная доза: 150-450 мг, разделенная на 3 равные части в соответствии с индивидуальными потребностями и переносимостью пациента. Дети: Учитывая малые суточные дозы, рекомендуется применять Мидокалм 50 мг для лечения детей.Soln для Inj: Взрослые: Мидокалм вводят внутримышечно в дозах 100 мг два раза в день или в виде разовой суточной дозы 100 мг в виде медленной внутривенной инъекции.
Класс:
Мышечные релаксанты
Представление / Упаковка:
Мидокалм 50 мг х 3 блистера х 10 таблеток, покрытых пленочной оболочкой.
Мидокалм 150 мг х 3 блистера х 10 таблеток, покрытых пленочной оболочкой.
Мидокалм раствор для инъекций 5 трубок по 1 мл.
Детали:
MyPhuocPharmacy – (08) 62581003
Толперизон HCl
Таблетка: Взрослые: Суточная доза: 150-450 мг, разделенная на 3 равные части в соответствии с индивидуальными потребностями и переносимостью пациента.Дети: Учитывая малые суточные дозы, рекомендуется применять Мидокалм 50 мг для лечения детей. Soln для Inj: Взрослые: Мидокалм вводят внутримышечно в дозах 100 мг два раза в день или в виде разовой суточной дозы 100 мг в виде медленной внутривенной инъекции.
Обновление
Непереносимость лактозы.
Продукты – Labatec
Товар
Ацикловир в / в. Порошок для раствора для инъекций
Адреналин Раствор для инъекций в предварительно заполненном шприце
Амиодарон и.v. Раствор для инъекций
Атракуриум Раствор для инъекций
Атропин сульфат Раствор для инъекций в предварительно заполненном шприце
Баклофен Таблетки
Binosto® (алендроновая кислота) Шипучая таблетка
Карбоплатин i.v. Раствор для инфузий
Цефазолин в / в, в / м Порошок для раствора для инъекций / инфузий
Цефтриаксон i.v., i.m. Порошок для раствора для инъекций / инфузий
Цефуроксим в / в. Порошок для раствора для инъекций
Кларитромицин i.v. Порошок для раствора для инфузий
Даптомицин в / в. Порошок для раствора для инъекций
Desogyn® (дезогестрел, этинилэстрадиол) Таблетки
Desogynelle® (дезогестрел, этинилэстрадиол) Таблетки
Desonur® (дезогестрел) Таблетки
Эфедрин Раствор для инъекций в предварительно заполненном шприце
Этамбутол Таблетки
EveryD3® Activea (витамин D3 для взрослых) Масляный раствор
Lien externe
EveryD3® Activea (витамин D3 для взрослых) Масляный раствор
Внешняя ссылка на веб-сайт продукта
EveryD3 ® Aurora (витамин D3 для младенцев) Масляный раствор
Lien externe
EveryD3 ® Aurora (витамин D3 для младенцев) Масляный раствор
Внешняя ссылка на веб-сайт продукта
Флуконазол i.v. Раствор для инфузий
Флумазенил в / в. Раствор для инъекций
Фторурацил i.v. Раствор для перфузии
Гемцитабин в / в Лиофилизат для раствора для инфузий
Gynestral® (Lactobacillus acidophilus, молочная кислота, соевый экстракт) Таблетки вагинальные
Lien externe
Gynestral® (Lactobacillus acidophilus, молочная кислота, соевый экстракт) Таблетки вагинальные
Внешняя ссылка на веб-сайт продукта
Гидроксикарбамид Таблетки
Имипенем-циластатин i.v. Порошок для раствора для инъекций / инфузий
Intrarosa® (Prasteronum) вагинальный вкладыш
Иринотекан i.v. Концентрат для раствора для инфузий
Изониазид Таблетки
Кетамин i.v., i.m. Раствор для инъекций
Летрозол Таблетки
Левофлоксацин Таблетки
Меропенем i.v. Порошок для раствора для инъекций / инфузий
Metoflex® (метокарбамол) Таблетки
Милринон и.v. Раствор для инъекций
Мульти-гинекологический Actigel
Мульти-гинекология Femi-Wash
Миамбутол (этамбутол) Таблетки
Mydocalm® / Mydocalm® клещ (толперизон HCl) Таблетки
Neogyn® (хлормадинона ацетат, этинилэстрадиол) Таблетки
Обесимед® Форте
Октреотид с.c., i.v. Раствор для инъекций
Odansetron ODT Таблетки диспергируемые во рту
Ологин® (левоногестрел, этинилэстрадиол) Таблетки
Ologynelle® (левоногестрел, этинилэстрадиол) Таблетки
Ондансетрон и.v. Концентрат для раствора для инъекций / инфузий
Ондансетрон Таблетки
Паклитаксел i.v. Концентрат для инфузий
Фенилэфрин Раствор для инъекций в предварительно заполненном шприце
Пиперациллин-Тазобактам i.v. Порошок для раствора для инфузий
Пиразинамид Таблетки
Рифампицин i.v. Порошок для раствора для инфузий
Рифампицин Капсулы
Рифампицин Таблетки
Рокуроний i.v. Порошок для раствора для инъекций
Тейкопланин и.в., и.м. Порошок для раствора для инъекций / инфузий
Ванкомицин i.v. Порошок для раствора для инфузий
Золедронат Онко в / в (золедроновая кислота) Концентрат для инфузий
Ой! Лекарства не действуют при болях в спине, но вот что действует
Как твоя спина? Около четверти населения Австралии в любой момент времени испытывает приступ боли в спине, и почти все мы (около 85%) хотя бы раз в жизни испытывали боль в спине.
Но лечить это кажется очень сложным. Подтверждая исследование 2015 года, показывающее, что парацетамол неэффективен при болях в спине, наши последние исследования показывают, что нестероидные противовоспалительные препараты (НПВП), такие как Нурофен и Вольтарен, обеспечивают минимальную пользу и высокий риск побочных эффектов.
Но это не повод для отчаяния. Существуют эффективные подходы к лечению боли в спине, но они не так просты, как прием таблетки.
Отказ от оральных обезболивающих
Людям, страдающим болями в спине, их врачи обычно рекомендуют принимать обезболивающие для облегчения боли.
Устаревшие австралийские рекомендации по лечению боли в спине рекомендуют парацетамол в качестве анальгетика первого выбора, НПВП – в качестве второго, а пероральные опиоиды – в качестве лекарственного средства третьего ряда. Парацетамол по-прежнему является наиболее покупаемым безрецептурным обезболивающим в Австралии, но мы показали, что он неэффективен при болях в спине.
Руководящие принципы Национального института здравоохранения и повышения квалификации (NICE) Великобритании от 2017 года больше не рекомендуют парацетамол в качестве самостоятельного средства лечения боли в спине. В Великобритании НПВП рекомендуются в качестве анальгетика первого выбора при болях в спине, а опиоиды – в качестве второго.
Однако в исследовании, опубликованном на прошлой неделе, мы показываем, что НПВП, такие как ибупрофен (например, Нурофен) и диклофенак (например, Вольтарен), обеспечивают лишь незначительное облегчение боли в спине по сравнению с плацебо (сахарными таблетками). Только один из шести пациентов, получавших НПВП, достиг значительного уменьшения боли.
Мы также обнаружили, что люди, принимающие НПВП, более чем в два раза чаще испытывают рвоту, тошноту, язву желудка или кровотечение по сравнению с теми, кто принимает плацебо.
Исследование поднимает вопрос о том, перевешивают ли преимущества НПВП риск побочных эффектов, вызываемых этими препаратами.
Эти результаты были получены при рассмотрении 35 исследований с участием 6065 человек с различными типами боли в спине, включая боль в пояснице, шею и ишиас (боль, которая распространяется в ногу, часто ощущаемая как иголки, снижение чувствительности или потеря силы) .
Опиоидов, таких как оксикодон, также следует избегать при болях в спине, поскольку они увеличивают вероятность серьезных побочных эффектов, включая злоупотребление, передозировку и зависимость. В Австралии около 20% людей, обращающихся к терапевту по поводу боли в спине, прописывают опиоидные болеутоляющие, но недавние исследования показали, что они приносят минимальную пользу людям с болями в спине.
Другие виды лечения и действия, которые не помогают
Постельный режим не помогает при болях в спине и может даже замедлить выздоровление. Однако следует избегать тяжелой физической работы в первые несколько дней после начала эпизода боли в спине.
Другие варианты лечения, включая иглоукалывание, ультразвук, имитацию электрического нерва, корсеты или ортопедические приспособления для ног, не рекомендуются, поскольку нет убедительных доказательств их использования.
Даже если причина боли в спине неизвестна, визуализация (рентген, МРТ) вряд ли повлияет на лечение или предоставит значимую информацию.
Помогите, у меня болит спина!
Боль в спине – проблема, которую нам нужно решить. Стоимость лечения в Австралии составляет почти 5 миллиардов австралийских долларов каждый год, и это главное состояние здоровья, заставляющее пожилых людей преждевременно выходить на пенсию. В США потеря рабочих дней из-за болей в спине ежегодно обходится в 100 миллиардов долларов США.
Итак, если наиболее часто используемые лекарства и вмешательства для лечения боли в спине не работают, что люди должны делать вместо этого?
Во-первых, необходимо уделять больше внимания предотвращению болей в спине.Мы знаем, что образовательные программы и программы упражнений могут существенно снизить риск развития нового приступа боли в спине. Кроме того, мы также знаем, что может вызвать боль в спине, например, ручные работы, связанные с тяжелыми нагрузками, неудобными позами, а также утомляемость или усталость во время активности.
Во-вторых, если у людей возникает боль в спине, им следует давать индивидуальные советы и информацию, которые помогут им самостоятельно управлять своим состоянием. Пациентам следует напомнить о доброкачественном характере боли в спине. У большинства из нас будет некоторая боль в пояснице, но очень редкие случаи будут связаны с более серьезными причинами (рак, перелом).Также очень важно напоминать людям о важности оставаться активными в пределах их собственных ограничений. Это включает в себя короткую прогулку или отказ от длительного сидения.
Кроме того, людям, страдающим болями в спине, следует рассмотреть возможность физиотерапевтического лечения и участвовать в программах упражнений, включая аэробные упражнения, укрепление, растяжку, пилатес или йогу. Эти вмешательства имеют небольшую, но доказанную эффективность в облегчении симптомов боли в спине с небольшими побочными эффектами или без них.
Для людей с постоянной или стойкой болью в спине альтернативой приему «сильных» обезболивающих, таких как опиоиды, является участие в программе обезболивания.Эти методы лечения проводятся практикующими врачами с разным клиническим опытом и включают компоненты, направленные не только на физические проблемы, но и на психосоциальные факторы, такие как депрессия, стресс и беспокойство.
Боль в спине имеет множество причин и сценариев проявления, и быстрое решение – это не решение. Хотя мы все хотели бы, чтобы боль в спине уменьшалась с помощью обезболивающих, данные указывают на другое направление.
Контроль веса тела, здоровое питание, регулярная физическая активность, снижение стресса и беспокойства, вероятно, принесут долгосрочную пользу не только нижней части спины людей, но и их здоровью в целом.
.С внутренней стороны колена болит нога – Болит нога сбоку от колена с внутренней стороны
Боль в колене с внутренней стороны причины
Боль в коленном суставе с внутренней стороны: причины и что делать
Две группы, провоцирующие болевые ощущения
На данный момент из диагностированных причин болей в коленном суставе с внутренней стороны, можно отметить лишь две, а именно:
- Хронические и острые патологии в суставе (не могут быть устранены лечебными мазями и приемом кальция в любом его проявлении)
- Осложнение упомянутых, по типу образования кисты Бейкера.
Медиальная сторона сустава колена, чаще всего, подвержена образованию патологий. Последние имеют место не только у людей преклонного возраста, но и детей, в возрасте от 6-ти до 13 лет. Боль может быть вызвана не только самим дегенеративным нарушением сустава, но и суставной капсулы со связками внутри и снаружи.
В конечном итоге, дискомфорт может иметь асимметричный характер, но, как показывает практика, в 85% случаев, очагом проблемы является именно внутренняя сторона сустава.

Причины боли в медиальной области сустава
Как уже было упомянуто в первой группе, причинами являются именно патологии. Всего их 7-мь. По степени сложности лечения и силы болевых ощущений, можно привести следующую классификацию:
- Физическая травма – удар или падение с высоты.
- Артрозная деформация с частичным ограничением подвижности (особенно остро ощущается утром, после сна).
- Артрит – протекает в острой форме и может быть проявлением спондилита или ревматизма.
- Повреждение мениска – резкая режущая боль с возможным отеком сустава.
- Воспаление сухожилий колена.
- Рахит.
- Ревматизм.
Условно делятся на легкие и тяжелые, требующие длительного восстановительного периода. К легким травмам можно отнести растяжения, не требующие вмешательства хирургов в процесс заживления.
Если что-либо из упомянутых повреждений имеет место, необходимо срочно приложить лед и сохранять неподвижность, вплоть до момента приезда скорой помощи.
Избежать отечности можно путем фиксации колена в положении выше груди. В таком положении пострадавший доставляется и в карете скорой помощи, исходя из степени сложности травматизации.
В процессе заживления настоятельно рекомендуется использовать костыли, даже, если по решению лечащего специалиста был исключен гипс.
Артрозная деформация
В первую очередь, это дегенеративное разрушение коленного сустава, которому предшествует поражение той или иной степени тяжести. По сути, это прогрессирующее заболевание, избавиться от которого необычайно сложно. Для этого прописывается комплексная терапия и лекарственные препараты узкого спектра действия.

Артрозная деформация, чаще всего, встречается именно в медиальном отделе. В зоне повышенного риска – пожилые люди. В возрасте от 20 до 50 лет диагностирована лишь у 7% обследованных, из которых более 5% – профессиональные спортсмены.
Является ответной реакцией на физическую травматизацию или сильное переохлаждение колена. Немного иное проявление, чередующееся с тупой болью, свойственно отражению бактериальных инфекций или опасных кровоизлияний в сустав. Последнее сопровождается увеличением сустава и появлением острой боковой боли.

Помимо самого артрита, игнорируя рекомендации лечащего специалиста, велика вероятность преобразования болезни в ревматоидный артрит. Это аутоиммунное заболевание, которое в значительной степени поражает хрящевую ткань, мышцы и связки. Такое комплексное повреждение имеет различные последствия. В мировой практике имеют место редкие случаи утраты пациентом подвижности, спустя 7-18 лет протекания заболевания.
Повреждение мениска
Чаще всего, требует хирургического вмешательства. Исходя из изученных ситуаций, в процессе лечения повреждения могут иметь как продольный, так и лучевой характер.

Киста Бейкера
Это крайняя степень осложнения всех вышеупомянутых патологических дефектов, сопровождающаяся резким или постепенным заполнением жидкостью суставной сумки. Это как раз то самое подколенное пространство, о котором уже велась речь. В такой ситуации, согнуть колено практически невозможно, так как суставная сумка оказывает давление на все соприкасающиеся структуры.

«Насильно» разрабатывать подвижность колена также запрещается – велика вероятность того, что сумка лопнет, спровоцировав гноение.
Что необходимо для лечения?
В первую очередь, врач назначит анальгетические средства и антибиотики. Это может быть Ибупрофен или Напросин. В период их приема также учитывается необходимость проведения физиотерапии, – единственного мероприятия влияющего на укрепление колена.
Боль в коленном суставе с внутренней стороны также требует от пациента нормированного приема противовоспалительных, хондропротекторов, а также контролированного внутрисуставного введения стероидных гормональных препаратов.
Более точные методы лечения назначают исходя из диагностированной картины заболевания. В любом случае, лечебная гимнастика и вышеупомянутые лекарственные препараты/комплексы являются главной основой, от которой и происходит дальнейшее дополнение медицинской карты.
Почему болят колени с внутренней стороны? Что делать и как лечить боль в коленях
Раннее считалось, что эти ощущения чаще всего испытывают спортсмены и люди пожилого возраста, но со временем все больше людей обращаются в больницу с подобной симптоматикой независимо от вида своей профессиональной деятельности и возраста, даже дети дошкольного возраста.

Причин возникновения болевых ощущений в коленном суставе может быть очень много, но при первых же симптомах необходимо сразу же обратиться к врачу.
Основными причинами болей внутри колена могут стать:
- Чрезмерные физические нагрузки на ноги.
- Травмы.
- Артроз.
- Артрит.
- Воспалительные процессы в тканях.
- Рахит.
- Ревматизм.
- Растяжение связок и сухожилий.
- и др.
Симптоматика проходит по-разному, они могут возникать периодически и проходить в течение дня, болевые ощущения при поднимании или опускании с лестницы, при перемене погоды, появляется отечность, и др. но со временем они усиливаются и без комплексного лечения уже не обойтись.
Очень сильно болит колено, что делать?

Если она началась внезапно, то нужно сразу же зафиксировать сустав эластичным бинтом и прикладывать лед в течение нескольких дней, а также по максимуму ограничить двигательную активность. Для того, чтобы предотвратить отек, тело должно быть в положении выше уровня груди.
В медицинской практике нередки случаи наложения гипсовой повязки для обеспечения реабилитации колена. При интенсивных болях, которые не проходят 2-3 дня необходимо срочно обратиться к врачу. Скорее всего, причиной этих болей стало преждевременное старение коленного сустава.
Коленный сустав: что влияет на его преждевременное старение?
Факторы, которые влияют на преждевременное старение сустава:
- Остеортроз и артроз. Именно эти заболевания приводят к преждевременной старости и его полной неподвижности.
- Старение всего организма с возрастом.
- Избыточный вес у человека с лишним весом большие нагрузки на колени, которые превышают норму в несколько раз.
- Нарушение обмена веществ и гормонального баланса.
- Генетическая предрасположенность.
- Тяжелая физическая работа.
- Операции, травмы, переохлаждения.
- Нарушение кровообращения.
- Другие заболевания.
Строение коленного сустава

Сустав колена – сложный по структуре в строении человека. Его основу представляет соединение большой берцовой и бедренной кости. Внешняя сторона называется – латеральная, а внутренняя – медиальная. Силу движения обеспечивают крестообразные связки.
Утолщение хряща мениск, который расположен между суставами, обеспечивает равномерное распределение нагрузки на колено, а сам окружен мешочками с жидкостью, которые обеспечивают ему свободное скольжение костей и уменьшают трение между сухожильями.
Четырехглавая передняя мышца обеспечивает выпрямление колена, а подколенные сухожилия сгибают его. Такое сложное строение обеспечивает хорошую подвижность колена.
Боль в коленном суставе, причины

Она вызвана массой причин, но согласно медицинской практике, если рассматривать боль, которая возникает от физической нагрузки, то зачастую жалобы пациента выглядят следующим образом:
Болит коленный сустав после бега, причины

Зачастую они возникают в том случае, если пробежка осуществляется впервые. Сначала можно подумать, что это болят суставы, но это мышцы.
Но в случае, если пробежки регулярны, и раннее они не беспокоили, то болят уже суставы и нужно разбираться в причинах, которые могут быть вызваны:
- Травмой мениска, то есть внутренней части колена. Получить ее можно при травме поворота ноги, неправильной нагрузки на колено, при резком приседании или прыжке.
- Вывих чашечки. Боль в области чашечки ощущается сразу, и если не предпринимать своевременно меры, а продолжать бег, то они станут хроническими.
- Разрушение надколенных тканей от сильной физической нагрузки. Ощущается сразу и резко уменьшается подвижность.
- Растяжение или разрыв связок. Она сразу же носит острый характер, появляется отек и уменьшается подвижность, прикосновения очень болезненные, а на ногу практически невозможно стать.
- Межпозвонковая грыжа.
Болят колени во время ходьбы, причины

Возникают в том случае, если нарушена целостность, то есть он поражен.
Это вызвано:
- Неудобная обувь. Деформируется правильное распределение нагрузки.
- Любые травмы колена, даже самые незначительные на первый взгляд.
- Физическая нагрузка, которая связана с поднятием тяжелых предметов.
- Нарушение кровообращения.
Болят колени во время и после приседаний, причины
Например, тяжело подниматься или опускаться с лестничной площадки или при выполнении физических упражнений.
Причинами могут быть:
- Растяжение или разрыв сухожилий.
- Артроз или артрит.
- Неправильное выполнение техники упражнений.
Боли в коленях при разгибании и сгибании
Если они возникают в случае сгибания и разгибания колена, то, скорее всего, связаны с болезнями, такими как, болезнь Шлаттера, которая ощущается как при ходьбе, так и при сгибании и разгибании колена, артроз или артрит. Сразу уменьшить нагрузку до минимума.
Боли в коленях с внутренней стороны

Они нарушают выполнение его основных функций. Сустав может стать горячим при прикосновении, появится отек и небольшое покраснение. Часто наблюдаются кровоподтеки.
Это может быть вызвано:
- Артрит.
- Любые травмы ног.
- Многократный повтор одних и тех же физических упражнений, которые вызывают перегрузки. Например, многократный ежедневный подъем по лестнице, езда на велосипеде на длинные расстояния, бег на длинные дистанции и др.
- Инфекция кости.
- Киста Бейкера.
- Остеохондрит.
Почему возникают боли под коленкой

Они возникают из-за того, что сустав начинает деформироваться, связь между тканями нарушена, а любые нагрузки распределяются именно на внутреннюю его сторону.
Причины отечности коленей
Практически все нарушения вызывают отечность, чаще всего она моментально возникает при:
- Воспаление сухожилий – тенденит.
- Травмы.
- Остеопороз.
- Смещение коленной чашечки.
- Вывих.
- Перелом.
- Подагра.
- Воспаление.
Болит и отекает сустав: помощь в домашних условиях
Необходима помощь квалифицированных медиков срочно, а до их приезда, оказать следующую помощь:
- Полный покой.
- Приложить лед на 10-15 минут.
- Сделать спиртовой компресс.
- Обработать йодной сеткой.
Когда боль в колене не связана с болезнью?

Она может быть вызвана не только при болезни, а при чрезмерных нагрузках, которые срочно нужно уменьшить, поднятии тяжелых предметов, усталости, стресса. Если после отдыха колено не болит – то причина не в болезни.
Лечение народными методами
Для лечения эффективны не только фармацевтические препараты, но и народная медицина дает массу способов лечения:
- Мазь против болей и воспалений. Для приготовления мази необходимо взять в равных количествах следующие травы: зверобой, донник, хмель. Смешать их с вазелином до получения однородной массы. Полученной смесью обрабатывать колено и обернуть в теплый материал перед сном.
- Обрабатывать облепиховым маслом в течение дня. Для усиления эффекта пить облепиховый чай.
- Обработать соком алоэ смешанного с медом.
Боль в коленном суставе: лечение

После того, как врач поставил диагноз, можно начать лечение:
Ушиб колена
Боль появляется резко. Необходимо сразу зафиксировать его эластичным бинтом и приложить холод. Ограничить на время любые движения.
Менископатия
Повреждение внутреннего или внешнего менисков. Понадобится хирургическое вмешательство.
Разрыв связок
Резкая боль с мгновенным уменьшением опорной и двигательной функций, часто получаются при травмах. Необходимо обеспечить полный покой и наложить гипсовую повязку в больнице.
Хронический вывих надколенника
Фиксация эластичным бинтом или шиной, а также уменьшение физических нагрузок.
Воспаление сухожилий
Применение специальных мазей и препаратов по рецепту врача. Ограничение нагрузок.
Воспаление сумки сустава. Лечение проходит следующим образом:
- Обеспечение покоя
- Наложение давящих повязок
- Согревающие мази
- Врач может назначить антисептические проколы или пункции
- Прогревания
Это распространенное воспалительное заболевание.
Лечится следующим образом:
- Назначение медикаментозных препаратов
- Специальные мази
Реактивный артрит
Приводит к быстрой деформации сустава и полной его неподвижности. Лечится при помощи медикаментов.
Воспаляется внутренняя сторона сустава, начинает скапливаться жидкость. Лечение может быть медикаментозным, но чаще всего необходимо вмешательство хирурга.
Болезнь Гоффа
Вызывает перерождение жировой клетчатки, в результате чего теряется подвижность. В лечении назначают специальный массаж и процедуры, а также медикаменты и оздоровительная гимнастика.
Остеопороз
Снижается плотность костей. Врач назначает лекарственные препараты, массаж и ЛФК (лечебная физкультура).
Остеомиелит
Воспаление костной ткани. Лечение только медикаментозными препаратами.
Туберкулез костей
Очень опасное инфекционное заболевание, которое поражает кости. Вылечить его довольно сложно. Помощь в лечении оказывает сразу несколько врачей: терапевт, ортопед, нейрохирург и фтизиатр.
Боль в колене сбоку с внутренней стороны – что делать?
Боль в коленях может появиться у человека, не зависимо от возраста и физических нагрузок, так от такой проблемы страдают не только люди пожилого возраста и люди, активно занимающиеся спортом, но и даже дети. Обычно болевые ощущения ноющие и тянущие, причём даже не большие неприятные ощущения в этой части ноги, не следует оставлять без внимания.
Изначально нужно определить причину боли в коленках, что позволит определить конкретный способ лечения, который даст положительный результат. Такая боль идентична с негативными ощущениями, которые сопровождают людей с таким заболеваниями, как артрит и артроз, ревматизм и воспаление мениска.
Из-за чего может появиться боль под коленом сзади тянущего или ноющего характера сразу сказать сложно, ведь причин огромное количество, но изначально такое состояние может быть вызвано:
- травмированием;
- патологией, то есть воспалением сустава.
Чтобы понять, почему болит нога под коленом сзади нужно рассмотреть строение сустава, ведь поняв, как устроена данная часть ноги, можно определиться с проблемой максимально точно.
У некоторых людей дискомфортные ощущения и боли под коленом сзади тянущего характера появляются после активных тренировок или нагрузок, у других же, болезненные ощущения появляются во время сна. Частота, и особенности боли в колене с внутренней стороны даёт возможность выявить, из-за чего появилось такого состояния.
Почему появляется боль в колене
Если болит колено с внутренней стороны при сгибании, то негатив может появиться:
- из-за травмирования (повреждения) связок. Во время повреждения связок человек может услышать хруст в описываемой области, после чего появляется нестерпимая боль, которая концентрируется и тянет ногу под коленкой сзади.
- повреждения сухожилия. Такая ситуация может появиться у спортсмена или человека, активно занимающегося спортом. В месте травмирования начинается воспаление, что и приводит к тому, что начинает болеть колено с внутренней стороны при сгибании, в особенности во время бега, ходьбы и так далее. Если после травмы сухожилия начать выполнять круговые движения коленом, то ощущения будут особенно неприятными и болезненными. Если сухожилие полностью разорвётся, то боль сзади колена сменится неспособностью ходить.
- повреждение мениска. При такой ситуации наступает разрушение волокон, что приведёт к появлению воспаления в течение пары дней. Как только ткань истончится, то боль в колене сбоку с внутренней стороны усилится и распространится на внутреннюю поверхность коленки. Исключить эту проблему, можно только обратившись к хирургу.
- бурсита, что представляет собой процесс воспалительного характера, который вызван повреждением коленки и скоплением жидкости синовиального типа внутри. Такая проблема может вызвать боль в ногах ниже коленки во время приседаний человека.
- артритом септического характера, который появляется из-за заражения сустава, что и вызывает боль в ногах ниже коленки. Болезнь провоцирует появление опухоли, которая не позволяет сгибать ноги, также наблюдается покраснение, образование гноя и лихорадки.
- ревматического артрита, причём эта болезнь считалось взрослой, сейчас же диагностировать заболевание могут даже у детишек. В такой ситуации боль в колене сбоку с внутренней стороны становится постоянной, что вызывает сильнейший дискомфорт, который даже может сковать ногу. Возможна деформация сустава, причём болезнь может затронуть обе коленки.
- грыжи подколенной ямки, которая сопровождается ноющей болью ноги под коленом сзади, как с внутренней, так и с наружной стороны. Возможно появление опухоли и начало воспалительного процесса, что негативно отразиться на общем состояние здоровья человека.
- периартритного коленного сустава, который не только провоцирует появление боли в ноге ниже колена, но и появление воспаления. Такая проблема обычно появляется у женщин, но также часто страдают от неё и представители сильной половины человечества.
К какому специалисту обратиться за помощью
Если у вас болит нога под коленкой сзади, то лучше сразу обратиться к врачу, который сможет правильно поставить диагноз на основе полученных результатов анализов и обследований. Игнорировать такую неприятную симптоматику не стоит, так как это может привести к серьёзнейшему ухудшению здоровья.
Обращаясь в поликлинику нужно определиться, к какому врачу обратиться, который сможет правильно оказать квалифицированную помощь. Ваш выбор может остановиться на враче-ревматологе, который сможет диагностировать остеопороз или остеоартрит, ведь ревматолог специализируется на лечение мышц и костей.
Так же вы можете обратиться к травматологу, чья специализация может определить причину появления боли сбоку колена. Помощь может быть оказана физиотерапевтом, который позволит сохранить здоровье коленки и суставов. В некоторых случаях назначается гимнастика, которая сможет нормализовать работу коленки.
Мануальная терапия и массаж при назначении таких курсов лечения могут дать желаемый положительный результат. Нужно понимать, что отсутствие правильного лечения можно получить серьёзнейший воспалительный процесс, который не только навредит здоровью, но и может значительно ухудшить качество жизни человека.
Как самостоятельно определить болезнь
Если у вас заболело под коленом сзади, то причиной такой проблемы может стать повреждение сухожилия или хряща, защемления нервов, воспалительные процессы и так далее. Такая ситуация может спровоцировать опухание и покраснение, боль даже в спокойном состоянии, то есть при отсутствии движения.
Причиной боли сбоку колена может стать вывих, артрит, рахит, синовит, болезнь Гоффа, грыжа и так далее. Среди основных симптомов разрыва связок является появление боль в ноге ниже колена, отёчности, «болтания» сустава.
При травмировании мениска будет не только сильнейший болевой дискомфорт, но и невозможность выпрямить ногу, передвижение без помощи становится практически невозможным.
При хроническом вывихе боль постоянная и наблюдается видимое изменение внешнего вида сустава. Боль при ощупывании и пропадании подвижности колена может быть признаком травмирования боковой связки. При отёке колена и наличие воспалительного процесса можно диагностировать травматический гемартроз.
Ограничение подвижности и сильнейшая боль, которая может увеличиваться при прощупывании является признаком воспаления в чашечке в сухожилии. Синовит проявляется кистозным боковым образованием, увеличением и деформации суставов.
Киста Бейкера является заболеванием опухолевого характера, его признаками становится сложность сгибания конечности из-за собирания жидкости, появлению кисты, которая может лопнуть спровоцировать появление нагноения.
Артроз изначально проявляется дискомфортом при хождении, например во время движения по лестницы, причём при отказе от лечения может появиться сильнейшая боль сбоку колена, онемение, хруст при ходьбе и так далее. Артрит провоцирует увеличение сустава, а при отказе от лечения болезнь может вызвать неподвижность конечности.
Если вы наблюдаете у себя такие признаки, то заниматься излечением самостоятельно не следует, ведь только опытный медик сможет определить точнейший диагноз и подберёт положительное лечение.
Обращение к врачу не следует откладывать, если у вас болит под коленом сзади, если появилась отёчность, краснота, воспаление, видоизменение внешнего вида колена, повышение температуры и появление лихорадки, ухудшение общего самочувствия.
Только точное диагностирование даст возможность врачу определить подходящий курс лечения, который позволит человеку выздороветь и вернуться к полноценной жизнедеятельности.
Особенности диагностирования и лечения
Если у вас болит сзади колена, то обратившись к врачу, специалист обязательно проведёт визуальный осмотр колена, выслушает жалобы, выполнит тестовые манипуляции. Среди медицинских исследований эффективными являются рентген и томография, и только затем врач сможет поставить точный диагноз.
На основании диагностики, может быть выбран правильный курс лечения, который может быть комплексным, то есть пациенту могут быть назначены таблетки, мануальную терапию, физиотерапию, массаж и прочее. Могут быть назначены анальгетики и антибиотики, которые благоприятно повлияют на улучшение самочувствия человека и снимут боль сбоку колена.
Если болят коленки, но обратиться к врачу в данный момент нет возможности, то можно выполнить некоторые действия, которые позволят снять дискомфорт. Сначала нужно обеспечить ноге и себе покой, если же требуется передвигаться, то возьмите с собой палочку или трость. Наложите холодный компресс, параллельно ограничив сгибания коленного сустава.
Сегодня предлагается множество мазей и составов, которые могут снять дискомфорт, если у вас болят ноги ниже колен, путём эффективного обезболивания. После этого в самое ближайшее время обратитесь к врачу, который определить заболевание и сможет подобрать подходящий курс лечения.
Как лечить болезнь медикаментами
После диагностирования болезни связанной с тем, что болит и тянет под коленом, врач обязательно назначит курс лечения, который поможет избавиться от страданий. Процесс может проходить амбулаторно, причём лечение в домашних может проводиться медикаментозно, в частности для этой цели применяется ибупрофен, аспирин, диклофенак, кетанол и парацетамол.
Эти средства позволяют убрать боль, а также купировать воспаление, что является важным параметром в процессе излечения, при этом необходимо уменьшить нагрузку на ноги, что благоприятно повлияет на процесс выздоровления.
Если в процессе лечения будет продолжаться ноющая боль в колене, то следует обратиться к врачу для возможности замены препаратов или же для изменения медикаментозного курса. Почему не следует самостоятельно выбирать препараты, наверное, всем понятно.
Но всё-таки, если вы самостоятельно начнёте употреблять те или иные таблетки, то сможете устранить симптоматику, но и оставить болезнь без лечения. То есть, болезнь будет прогрессировать и врачу будет сложнее провести диагностирование и подобрать правильный курс, как медикаментозный, так и физиотерапевтический.
Каждое лекарство имеет противопоказания, поэтому ощущая ноющую боль в колене нужно внимательно изучить инструкцию препарата перед его употреблением. Учитывайте, что длительный приём того или иного средства может вызвать привыкание, что снизит его эффективность и может нанести серьёзный вред общему состоянию здоровья.
Обратите внимание на возможность использование мазей и кремов, которые помогут устранить ноющую боль в колене и препятствовать развитию воспалительного процесса. Среди наиболее популярных и эффективных средств можно выделить вольтарен гель, меновазин, терафлекс и некоторые другие. Имеются противопоказания. Перед применением проконсультируйтесь с врачом.
Ноющая боль в ногах может появиться из-за переутомления, поэтому если в первый раз у вас возник дискомфорт, то сначала просто отдохните и посмотрите на своё самочувствие. В последствие старайтесь беречь себя и не переутомляться, что позволит исключить появление негативной симптоматики.
Для снижения неприятных ощущений можно дома сделать тёплую ванночку для ног с добавлением различных расслабляющих травок и составов. Если же ноющая боль в ногах повторяется, то следует задуматься о том, что проблема не в переутомление, а в том, что развивается какое-то серьёзное заболевание.
Не следует забывать о профилактике ноющей боли в ногах, предлагается следить за весом тела, носить удобную, возможно, ортопедическую обувь. Полезным будет массаж, который будет выполняться опытным специалистом, при этом такие меры особенно необходимы тем, кто склонен к появлению проблем с ногами.
Нужно понимать, что тянущая боль под коленками сзади может привести к серьёзнейшим негативным последствиям и даже к инвалидности, причём именно ранее диагностирование позволит быстро и без сложностей справиться с проблемой.
В некоторых случаях тянущая боль под коленом сзади может быть признаком серьёзного заболевания, которое медикаментами и другими подобными способами не вылечить. При определённых болезнях без помощи хирургов не обойтись, поэтому обращаясь к врачу, не следует исключать необходимость проведения операции.
Только грамотный и профессиональный подход к лечению позволит вернуть человека к нормальному образу жизни, причём получив назначение медика, потребуется чётко и грамотно соблюдать все его рекомендации, что позволит быстро излечиться, не нанеся вреда общему состоянию здоровья.
Кто рискует заболеть
Из-за чего начинают болеть ноги от колена до ступни? Здесь можно выделить некоторые факторы, которые будут способствовать появлению заболевания, в частности:
- лишний вес у человека, который будет увеличивать нагрузку на ноги и ступни;
- серьёзные активные занятия спортом;
- тяжёлый физический труд;
- пожилой возраст;
- не долеченные болезни и травмы;
- сниженная гибкость мышц.
Если у вас болят ноги под коленями, то причиной может стать нарушение обмена веществ, поэтому следить за состоянием своего здоровье человеку требуется с юного возраста. Конечно же, сегодня распространено лечение в домашних условиях, но не следует приступать к излечению, не узнав точный диагноз, который могут определить только медики.
Домашнее лечение может не дать положительного результата, а только скрыть симптоматику и ухудшить общее состояние здоровья. Лечение в домашних условиях может дать кратковременный результат по снижению болевых ощущений, при этом самостоятельно можно наложить шину, принять обезболивающее средство, охладить больное место и так далее.
Источники:
Боль в коленном суставе с внутренней стороны: причины и что делать
http://keeprun.ru/health/pochemu-bolyat-koleni-s-vnutrennej-storony-chto-delat-i-kak-lechit-bol-v-kolenyax.html
Боль в колене сбоку с внутренней стороны – что делать?
ostamed.ru
Боль в колене сбоку с внутренней стороны: причины и лечение
 Автор статьи: Стоянова Виктория, врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).
Автор статьи: Стоянова Виктория, врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).Дата публикации статьи:
Дата обновления статьи:
Содержание статьи:
Если вас беспокоит боль с внутренней стороны колена (или сбоку с внутренней стороны) – требуется консультация врача с развернутой диагностикой, т. к. “заочно” невозможно точно определить причину болей.
Какие могут быть причины такой проблемы:
При растяжении или разрыве связки либо сухожилия острая боль обычно возникает сбоку коленного сустава.
Болевой синдром разной интенсивности именно в подколенной ямке бывает при субхондральной, синовиальной, параменисковой кисте мениска, поражении большеберцового нерва, аневризме подколенной артерии.
В остальных случаях причины болей сзади или сбоку колена одинаковы. Существует много системных заболеваний и болезней суставов, симптомом которых является боль в любой области колена (в том числе сзади и (или) сбоку). Например, это гонартрит.
(если таблица видна не полностью – листайте ее вправо)

Виды аневризмы подколенной артерии
При появлении боли с внутренней стороны или сбоку колена нужно обратиться к терапевту, который, поставив предварительный диагноз, направит к узкому специалисту: ревматологу, артрологу, ортопеду или травматологу.
Некоторые болезни из перечисленных выше имеют опасные последствия. Например, гонартроз в запущенной 3 степени приводит к деформации сустава с выраженным ограничением подвижности вплоть до обездвиживания. Другие болезни, допустим, тендинит к таким тяжелым последствиям не приводит.
Избавиться от болей (купировать их) можно, если хорошо лечиться. Чем раньше вы посетите доктора и начнете лечение, тем эффективнее оно будет.
Далее мы подробнее рассмотрим распространенные заболевания и варианты травм, проявляющиеся болью с боковой и внутренней стороны колена, а также общие способы борьбы с дискомфортом.
Травмы мениска стоят на первом месте среди остальных повреждений коленного сустава. Диагностируются преимущественно у людей от 18 до 40 лет. Причем 75% случаев приходится на повреждение внутреннего (медиального) мениска.
Основные причины болезненности колена сбоку и с внутренней стороны
Травмы
Разрыв сухожилий, травма мениска с развитием менисцита или менископатии, переломы сопровождаются резкими болями не только с обратной стороны колена, но и в любой его области. Невозможно опереться на ногу при ходьбе, да и просто согнуть, разогнуть ее или сделать другое движение. Интенсивность боли снижается после иммобилизации, прикладывания льда, новокаиновой блокады.
Шесть заболеваний
1. Аневризма подколенной артерии
При данном заболевании происходит расслоение стенки аорты с образованием мешковидного выпячивания. Причины этой патологии: эндартериит, атеросклероз, врожденные аномалии аорты.
Возникает резкая нестерпимая боль, интенсивность которой со временем уменьшается, но нарушается чувствительность. Появляется слабость в ноге, она мерзнет, немеет. Кожа бледнеет до синюшности.
Отличия от кисты Бейкера – пульсация припухлости и ее сохранение после нажатия.
Не исключены серьезные осложнения в виде тромбоза сосудов, гангрены, острой артериальной недостаточности в сосудах голеностопа.
2. Воспаление лимфатических узлов подколенной ямки
Лимфаденит сопровождается припухлостью, местным повышением температуры, сильной болью при пальпации лимфоузлов и разгибании колена.
3. Киста Бейкера
Это выпячивание синовиальной сумки в виде грыжи в подколенную ямку. Появляется у людей после 40 лет часто под обоими коленями как осложнение синовита, артрита.

Сначала возникают ненавязчивые неприятные ощущения. При увеличении кисты сдавливаются сосуды и нервы с внутренней стороны колена, боли усиливаются, присоединяется онемение, покалывание или другие парестезии области подошвы.
Характерный симптом – уменьшение грыжи при надавливании на нее за счет обратного тока суставной жидкости.
4. Аваскулярный остеонекроз
Это тяжелая невоспалительная патология суставов, приводящая к омертвлению тканей из-за нарушения кровоснабжения. Для некроза коленного сустава характерны боли на внутренней его поверхности.
5. Артрит колена (гонартрит)
Гонартрит – воспаление коленного сустава различной природы возникновения. Он бывает инфекционный, ревматоидный, подагрический, посттравматический, реактивный, асептический – и это еще не все его виды.
Может поражаться одно колено (моноартрит) либо оба (полиартрит).
Вначале боль возникает периодически, усиливаясь при физической активности и к вечеру. Колено отекает, локально повышается температура, кожа над ним краснеет. При прогрессировании воспаления развивается скованность в движениях, костные деформации, нарушение питания мышц, контрактуры вплоть до полной потери подвижности сустава.
Из всех воспалений суставов артрит колена диагностируется в 35–52% случаев. Выявляется среди людей любых возрастных групп, но чаще у лиц 40–60 лет.
6. Тендинит коленного сустава
При данной патологии воспаляются и поражаются сухожилия колена. Тянущая или острая боль возникает в соответствующей поражению зоне.
При 1 стадии тендинита боль умеренная, возникает только в ответ на обычную нагрузку на колено, проходит в покое. При 2–3 стадии – она усиливается, не исчезая даже после многочасового отдыха. Появляется умеренное ограничение в суставе, возможны микронадрывы или полный разрыв сухожилия.
Другие возможные болезни
Среди других причин болезненности с обратной стороны коленного сустава можно выделить болезнь Гоффа, злокачественные либо доброкачественные новообразования, к примеру гигрому.
Лечение патологий, вызывающих боль в колене сбоку и (или) с внутренней стороны
Лечение в каждом случае разрабатывается индивидуальное с учетом вида, стадии болезни, степени выраженности болевого синдрома. В данном блоке мы расскажем про общие распространенные методы терапии.
(если таблица видна не полностью – листайте ее вправо)
Владелец и ответственный за сайт и контент: Афиногенов Алексей.
sustavzdorov.ru
Причины болей в колене сбоку с внутренней стороны, какой бывает, способы устранения
Сустав колена постоянно нагружен, находится в движении и испытывает на себе вес человека. Дискомфорт может развиваться в любой части, но обычно он локализуется с внутренней стороны.
 Боль в суставе
Боль в суставеРазновидности болей в колене
Боль в колене сбоку с внутренней стороны может иметь разный характер. Развивается она спереди или сзади – зависит от главной причины. Боль с обратной стороны бывает острой и хронической. Острая обычно длится 5 – 10 минут, реже – вплоть до нескольких часов. Хроническая проявляет себя периодами – то острее (обычно ночью), то менее интенсивно.
Ощущения у пациентов при патологии в левом или правом колене бывают такими:
- ноющие или острые боли;
- не проходящая боль, которая становится то сильнее, то слабее, ограничивая сгиб в сочленении;
- усиление в ночное время, когда нога пребывает в покое;
- внешнее патологическое изменение формы;
- изменение походки;
- после пробуждения сустав плохо работает, ему требуется разминка;
- при развитии воспаления – острая боль, жжение, опухоль, которая может затрагивать голень, ступню и бедро;
- хруст во время ходьбы.
Внутреннее строение
Чтобы понять, почему появляется боль с внутренней стороны сбоку колена при сгибании, нужно уточнить строение органа. Обычно причина недуга в том, что коленный сустав является самым сложным по своей анатомии. Он отвечает за сгибание и разгибание. По структуре в его состав входит большое количество связок, мыщелок и суставных сумок.
Колено, по сути, управляет двумя огромными рычагами – костями нижних конечностей. Это с одной стороны – бедренная, а с другой – большеберцовая. Также есть и третья кость – это надколенник.
Из-за столь ответственной функции сустав испытывает огромные нагрузки, работая своеобразным амортизатором, делая походку и другие передвижения плавными.
 Анатомия колена
Анатомия коленаПоверхности костей, соединяющихся друг с другом, отличаются. Между ними – пластины в форме полумесяца. Также в хряще много связок для свободного движения. Есть и синовиальная сумка, где производится суставная жидкость, смазывающая колено и предотвращающая изнашивание суставов. Именно в ней в случае патологии локализуется воспаление.
Причины болей и их симптоматика
Болевые ощущения сбоку соотносятся с расположением патологического процесса. К боли приводят:
- травмы;
- воспалительно-инфекционные поражения;
- растяжения;
- период активного роста у подростков;
- тендинит;
- артроз и т. д.
Интересна точка зрения психосоматики на боль в коленном суставе. Это гибкий подвижный сустав. Его свойства позволяют человеку двигаться вперед. Боль в колене может означать, что будущее сильно беспокоит и пугает, а ноги противятся движению.
Травмы колена
Колено постоянно подвергается разным механическим влияниям со стороны окружающей среды. Обычно с высоты своего тела человек падает именно при согнутых коленях, травмируя чашечки, мышцы, связки, мениски и синовиальную сумку.
В случае ДТП травмы более сильные. Ушибы, сдавливания, падения при беге, прыжках – прямые причины травматизации сустава и его составляющих.
Травмы мениска
Сильные удары во время падений или прыжков с большой высоты провоцируют частичный или полный разрыв мениска, сопровождающийся симптомами боли с внутренней стороны сустава. Соединительная структура при определенном механическом воздействии может отрываться от костной ткани. В таком случае возникают обширные гематомы, а при одновременной травме нерва в месте ушиба отмечается низкая чувствительность.
 Травма мениска
Травма менискаПри дополнительном воспалении боковая часть изнутри больного колена становится гиперчувствительной, поэтому любое нажатие вызывает болезненность, двигательная функция может утрачиваться частично или полностью, становится трудно сгибать и разгибать ногу, ходить.
Сильные ограничения в питании тоже могут спровоцировать разрыв при резком вращательном движении коленом. Так случается под влиянием недостатка питания связочного аппарата. Вещества для восстановления коллагена не поступают в организм в должном объеме, также отмечается нехватка основных минеральных веществ, без которых опорно-двигательный аппарат не может функционировать правильно.
Воспалительный процесс в сухожилиях
Такое нарушение часто возникает после удара острыми предметами. В случае присоединения инфекции болевые ощущения, как правило, локализуются именно с внутренней боковой стороны, мешают нормальной походке и требуют врачебной помощи.
Артроз
К артрозу могут привести:
- возраст;
- дисбаланс гормонов;
- соматические заболевания, характеризующиеся проблемами с обменом веществ.
Заболевание сопровождается воспалением и деструкцией. Боль в коленном суставе может быть различной проекции, но чаще отмечается ее локализация изнутри ноги.
Артрит
Это процесс медленного истирания хряща в надкостном слое. Оголяется сустав, он может покрываться остеофитами, провоцирующими боль. Его становится больно разгибать после сидения. По мере деструкции нарушается моторика, травмируются мышцы со связками.
Тендинит
Процесс воспаления лигаментарных компонентов колена. Развивается под влиянием удара или инфекции, из-за сахарного диабета, онкологии, при отравлении солями тяжелых металлов. Сустав изнутри колена более чувствителен. Помимо боли обратно за коленом нарушается его моторика, возникает отек и краснота. У тендинита нет ограничений по возрасту, требуется обязательное амбулаторное, а часто стационарное лечение.
Рахит
Развивается из-за недостатка жизненно важных микроэлементов и витаминов, а также неправильного соотношения в рационе белков, жиров и углеводов. Происходит деформирование всего скелета, возникают аномалии соединительной ткани, так как она и составляет связочный аппарат. Рахит почти всегда сопровождается болью с внутренней части колена.
Гонит
Заболевание является инфекционно-воспалительным. Поражается одно колено или сразу оба. При этом прогрессирует отек, боль, ограничение двигательной активности в суставе. Основные причины проблемы – это ушибы, инфицирование открытых ран, гонорея, бруцеллез и т. п.
Киста Бейкера
Киста Бейкера – это мягкое образование в форме шара, имеет эластичную консистенцию. Она формируется под влиянием воспалительно-деструктивного процесса в синовиальной сумке. Из нее периодически начинает вытекать содержимое, что и провоцирует впоследствии разрастание кисты. По форме кисты бывают:
- гроздеобразные;
- клювообразные;
- крестообразные;
- щелевидные.
 Киста Бейкера
Киста БейкераНовообразования ограничивают движения в колене, чувствуется присутствие в суставе чужеродного тела, становится сложно выпрямлять ногу.
Другие причины
Также к болям с нагноениями и отеками во внутренней части могут приводить:
- интоксикация;
- беременность – по причине прибавки веса и увеличения нагрузки на ноги;
- реакция гиперчувствительности;
- гепатит;
- ожог;
- укус насекомых.
Когда обращаться к доктору?
Если боль в суставе с внутренней стороны начала проявляться, то игнорировать поход к врачу не следует. Запущенное воспаление и дегенерация в колене приведут к осложнениям.
Обращаться следует к ревматологу. Он специализируется на восстановлении состояния суставов, костей, позвоночника, мышц, которые повреждены болезням. Также оказать помощь могут травматолог, физиотерапевт, мануальный терапевт.
Диагностика, лечение, профилактика
Постановка точного диагноза – залог быстрого и эффективного лечения. Сначала врач проводит тщательный осмотр, делает тесты, назначает рентгенографическое обследование, МРТ или компьютерную томографию для подтверждения патологических признаков.
После постановки диагноза назначаются конкретные медикаментозные препараты, процедуры для восстановления состояния колена: физиотерапия, специально подобранные тренировки ЛФК.
 ЛФК при болях
ЛФК при боляхЛечение должно разрабатываться индивидуально для каждого больного. Обязательно учитывается форма поражения, стадия прогрессирования, интенсивность боли. Основными для коррекции состояния коленного сустава являются перечисленные ниже методы:
- Медикаментозные средства – кортикостероиды, нестероидные противовоспалительные лекарства, хондропротекторы, антибиотики, антикоагулянты, антиагреганты. Это могут быть пероральные препараты или мази, кремы, чтобы обрабатывать область поражения.
- Обездвиживание – используется при травматическом воспалении или в зависимости от заболевания и его степени с целью ускорения заживления, назначается полное обездвиживание или ношение бандажа, наколенника и т. п.
- Физиотерапевтическое лечение – магнитная терапия, озокерит, парафиновые и грязевые компрессы, электрофорез, лечебный массаж.
- Операция – артроскопия, эндопротезирование, резекция мениска, удаление кисты и т. д.
Чтобы уменьшить риски возникновения нарушений в колене, следует постараться избегать травмоопасных ситуаций (ударов, падений и т. п.). В домашних условиях важно следить за своим весом, рационально питаться, своевременно пролечивать инфекции. Не менее важно избегать стрессов, избавиться от вредных привычек. Народные рецепты малоэффективны.
Итак, любые повреждения внутренней части колена ограничивают подвижность ноги, поэтому лучше постараться предупредить патологию. Когда проблема уже есть, лечиться нужно своевременно, не откладывать визит к врачу и не проводить самостоятельное лечение народными средствами. Только профессионал правильно организует коррекцию и поможет вернуть колену способность к движению в прежнем объеме.
lechisustavv.ru
Боль в колене сбоку с внутренней стороны
Заболевания суставов выявляются у людей различного возраста. Патологии имеют множество признаков. По отдельным из них специалист распознает заболевание и определяет точный диагноз. Распространенной жалобой является боль в колене сбоку с внутренней стороны.
Самостоятельно устранять проблему не рекомендуется. Это приводит к развитию дополнительных осложнений. По этой причине необходимо изучить, какие проблемы вызывают данный симптом.
Строение коленного сустава

Для установления диагноза исследуется состояние коленного сустава. Колено состоит из коленной чашечки, связок и синовиальных сумок. Ткани получают питание благодаря крупным кровеносным сосудам. За сгибательные и разгибательные движения отвечает мышечный каркас. Сокращение мышц происходит при получении импульса от нервных волокон.
Все составляющие сустава отвечают за определенную функцию. При развитии патологий в одном из составляющих в колене появляется боль.
Сложный состав сустава не позволяет пациенту самостоятельно установить причину появления неприятных ощущений. Постановка диагноза происходит в медицинских условиях.
Причины развития патологии

Боль на внутренней стороне колена появляется по различным причинам. Данный симптом характерен для нескольких заболеваний. Причина болезненности заключается в развитии следующих патологий:
- Синовит коленного сустава;
- Формирование кисты;
- Сосудистые патологии;
- Травмирование коленной чашечки;
- Воспалительные процессы;
- Артроз хрящевой ткани;
- Растяжение связок;
- Бурситы;
- Артриты;
- Аутоиммунные заболевания.
Все перечисленные недуги обладают отличительными признаками. Для правильной диагностики устанавливается точная клиническая картина. При сборе анамнеза специалист устанавливает, какие дополнительные жалобы имеются у пациента. Это помогает в подборе правильного и эффективного лечения.
Синовит коленного сустава
 Синовит развивается в синовиальных сумках. Сумки выполняют роль амортизаторов. Полость синовиального кармана заполнена густой жидкостью. Она позволяет сумке принимать любую форму. Крупные карманы располагаются между основаниями костей. При движении синовиальные полости снижают трение между крупными костями.
Синовит развивается в синовиальных сумках. Сумки выполняют роль амортизаторов. Полость синовиального кармана заполнена густой жидкостью. Она позволяет сумке принимать любую форму. Крупные карманы располагаются между основаниями костей. При движении синовиальные полости снижают трение между крупными костями.
При синовитах наблюдается развитие воспалительного процесса в жидкости. Природа воспаления разнообразна. Негативные изменения наблюдаются при заражении жидкости патогенными микроорганизмами. Также синовит диагностируется при травмировании оболочки сумки.
При инфицировании синовиальной жидкости происходит быстрое распространение патогенной микрофлоры. Болезнетворные микроорганизмы поражают внутренние стенки кармана. На зараженной зоне скапливаются продукты жизнедеятельности бактерий. Качество синовиальной жидкости меняется. Она становится менее густой. Объем патогенного материала увеличивается. Стенки кармана растягиваются. Сумка оказывает сильное давление на хрящевую ткань колена и сосудистые стенки. При этом у пациента появляется неприятное ощущение. Человек жалуется на то, что у него болит нога в области колена сбоку с внутренней стороны.
При синовите врач назначает рентгенографическое исследование коленного сустава. На снимке врач устанавливает увеличение диаметра синовиального кармана.
Для лечения воспаления сумки используются различные медикаменты. Первоначально врач устраняет боль. С этой целью назначаются обезболивающие препараты. Принимаются такие лекарственные средства в течение пяти суток. Длительное употребление осуществляется только под контролем специалиста.
Вторым этапом лечения является назначение нестероидных противовоспалительных средств. Данная группа медикаментов снижает течение негативного процесса и положительно влияет на состояние пациента. При бактериальной природе синовита больному назначаются антибиотические лекарственные средства. При правильном ходе терапии боль в колене постепенно исчезает.
Киста коленного сустава
 Боль характерна и для кисты коленного сустава. Киста формируется при разрастании стенок синовиальной сумки. Новообразование образуется из нароста на стенке кармана. Полость кисты имеет одну или несколько камер. Камера заполнена синовиальной жидкостью. При сильном воспалительном процессе киста заполнена гноем.
Боль характерна и для кисты коленного сустава. Киста формируется при разрастании стенок синовиальной сумки. Новообразование образуется из нароста на стенке кармана. Полость кисты имеет одну или несколько камер. Камера заполнена синовиальной жидкостью. При сильном воспалительном процессе киста заполнена гноем.
Природу происхождения кистозного новообразования установить точно не удается. Она появляется и у полностью здоровых пациентов. Первым признаком патологического процесса является образование припухлости сбоку колена с внутренней стороны. При надавливании у пациента появляются неприятные ощущения. На втором этапе развития кисты пациент ощущает болезненность. Кожные покровы приобретают синюшную или красную окраску.
Терапия кисты осуществляется только хирургическим методом. Врач рассекает мягкие ткани и удаляет новообразование. Пациент предупреждается о возможных рецидивах заболевания.
Сосудистые патологии
 Проблемы с сосудами также считаются причиной появления боли в колене сбоку с внутренней стороны. На этом участке проходит крупная бедренная артерия. Она поставляет кровь к тканям сустава. Кровь содержит питательные вещества, необходимые для активного клеточного обновления.
Проблемы с сосудами также считаются причиной появления боли в колене сбоку с внутренней стороны. На этом участке проходит крупная бедренная артерия. Она поставляет кровь к тканям сустава. Кровь содержит питательные вещества, необходимые для активного клеточного обновления.
Стенки сосудов обладают определенными свойствами. Благодаря эластичности сосуды выдерживают сильные нагрузки. При заболеваниях вен стенки теряют данное качество. Поврежденный участок ткани подвергается расслоению. На стенке сосуда образуется аневризма. Отличием аневризмы от кисты является пульсация при надавливании. Если пациент обнаружил проблему, необходимо незамедлительно посетить медицинский центр. Аневризма удаляется хирургическим методом. Ушивание тканей уменьшает риск летального исхода.
Также боль возникает и при варикозном расширении вен. Варикоз поражает сосуды людей, вынужденных длительно пребывать на ногах.
Болезнь характеризуется образованием узлов на стенках сосудистого волокна. Крупные узлы не позволяют кровяной жидкости поступать к тканям в достаточном количестве. Это вызывает кислородное голодание. Клеточное обновление замедляется. У пациента возникает болезненность с внутренней стороны колена. Лечение варикоза зависит от стадии патологии. Самостоятельно принимать препараты запрещено. Это приводит к необратимым изменениям тканей сосудистого волокна.
Травмирование коленной чашечки

Неприятные ощущения характерны и для травмирования коленной чашечки. Травмы сопровождаются сжатием мягких тканей, сосудистого и мышечного волокна. При сильных повреждениях диагностируется перелом чашечки.
При травмировании сустава причина неприятных ощущений устанавливается специалистом. Для постановки правильного диагноза больной направляется на рентгенографическое исследование. В отдельных случаях применяется магнитно-резонансная томография.
Артроз коленного сустава
Артроз характеризуется разрушением коллагенового волокна. При этом наблюдается постепенное изменение качества костного каркаса. Стенки костей становятся рыхлыми и тонкими. Такая патология сопровождается сильной болью и частыми переломами.
Артроз обнаруживается у людей пожилого возраста. Редко болезнь поражает молодой организм. Недуг сопровождается снижением выработки собственного коллагена.
При артрозе у больного одновременно болит несколько суставов. Полностью излечить артроз невозможно. Назначается компенсирующая терапия. Лечение сопровождается уменьшением боли и восстановлением двигательной активности пациент.
Суставной артрит
 Многие люди путают артрит и артроз. Артрит не вызывает разрушение твердой оболочки скелетного каркаса.
Многие люди путают артрит и артроз. Артрит не вызывает разрушение твердой оболочки скелетного каркаса.
Болезнь сопровождается воспалением хрящевого волокна. Патология снижает амортизирующую способность хряща. Он не выполняет свою функцию. Кости трутся о стенки синовиальных сумок. Все эти явления приводят к появлению сильной боли при любом движении колена.
Артриту подвержены люди различных возрастов. Болезнь поражает и детский организм. Своевременная диагностика помогает избежать дальнейшего ухудшения здоровья пациента.
Если больной не получат медицинской помощи, артрит вызывает синовит и артроз. По этой причине недуг необходимо устранять на ранних стадиях.
Рекомендации пациенту
Болезненность в колене сбоку с внутренней стороны у пациентов вызывает тревогу. Многие люди не обращаются к врачам. Это ошибочное поведение. При возникновении неприятных ощущений человеку необходимо посетить клинику.

Также врачи дают следующие рекомендации пациентам:
- Прием обезболивающего препарата;
- Обращение в медицинский центр;
- Отказ от активной физической деятельности.
При появлении боли человек принимает обезболивающий препарат короткого действия. Другие лекарственные средства употреблять не рекомендуется. Неправильный выбор препаратов негативно сказывается на течении клинической картины. Также пациенту необходимо отказаться от активных движений. Физический покой соблюдается до постановки диагноза в медицинском центре.
Любые негативные изменения здоровья являются признаком развития заболевания. При возникновении боли в коленном суставе сбоку с внутренней стороны человеку необходимо посетить медицинский центр. Это поможет избежать нежелательных последствий.
sustavi.guru
Боль в колене сбоку с внутренней стороны: причины, лечение, профилактика
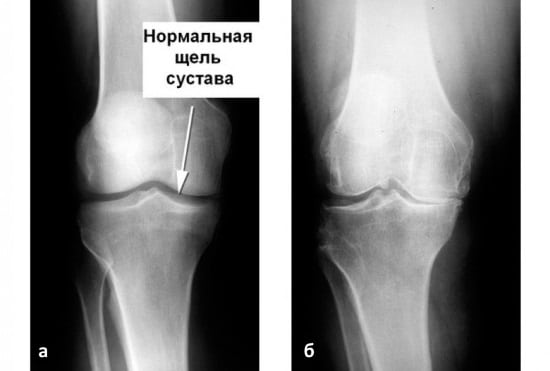
На изображении справа заметно сращение суставной щели.
На протяжении дня колено подвержено различным нагрузкам. Его анатомическое строение позволяет совершать различные сгибательные движения. Даже положение ног при сидении может создавать на него дополнительную нагрузку. Неудивительно, что боль с внутренней стороны колена хотя бы один или несколько раз испытывал каждый человек.
Если боль возвращается периодически или становится постоянной сбоку, это причина для беспокойства и начала лечения.
Немного анатомии
Важно знать! Врачи в шоке: “Эффективное и доступное средство от боли в суставах существует…” Читать далее…
Слева — вид сзади, справа — вид спереди
Колено – это сложный подвижный анатомический узел, соединяющий берцовую и бедренную кости, защищенный коленной чашечкой и внутренним мениском, представляющие собой серповидные хрящи. Состоящий из латерального и медиального менисков, синовиальных сумок, внутрисуставных крестообразных и боковых связок. Боковые связки прикреплены к бедренной и берцовой костям, внутрисуставные – к менискам. Сочленяющиеся поверхности костей покрыты хрящевой тканью. Синовиальная жидкость сумок способствует плавному, безболезненному движению колена при сгибании, разгибании и вращении.
Причины
Существуют три основных фактора, провоцирующих боль в колене с внутренней стороны:
- Различного рода травмы.
- Наследственность.
- Заболевания, влияющие на обменные процессы в организме.

Травмы
Травмы, приводящие к заболеванию коленного сустава, могут быть не только что перенесенные, но и те кажущиеся незначительными которые человек получал на протяжении длительного периода (например: ушибы при падении, удары, резкое выпрямление колена). Некоторые из них требуют несколько этапов лечения.
- Повреждение или полный разрыв связок коленного сустава. Кроме отечности, резкой боли, может спровоцировать воспалительный процесс в коленном суставе. Ногу невозможно разогнуть, согнуть или повернуть без боли. Тяжело стоять на выпрямленных ногах. В тяжелом случае колено обездвижено полностью. Если повреждена боковая связка с внутренней стороны колена, появится характерная отечность тканей и резкая боль при прощупывании.
- Поврежденный мениск не дает выпрямить ногу, провоцирует боль при сгибании. Самостоятельное передвижение невозможно, так как сильная боль не дает возможности стать на ногу.
- Хронический вывих коленной чашечки приводит к изменению формы сустава. Человек испытывает постоянную боль в колене.
- Гемартроз является следствием внутрисуставных повреждений. Заполненная кровью полость сустава теряет подвижность, увеличивается в объеме. Несвоевременно начатое лечение чревато переходом в хроническую форму с последующим синовитом или гнойным артритом. Опасность представляет также выпадение нитей фибрина и развитие спаек в суставе.
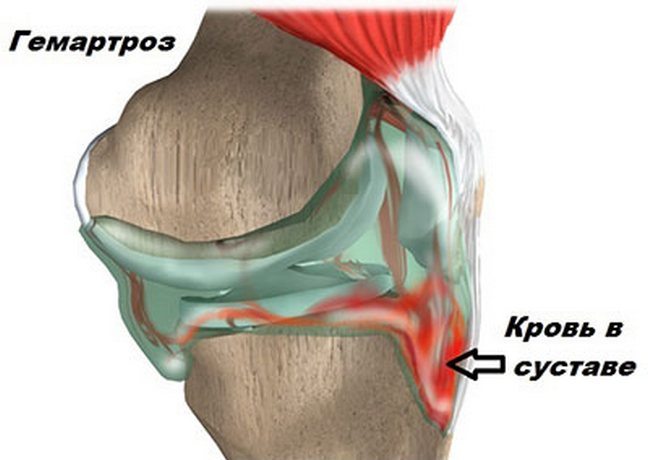
Суставные болезни
Следствием воспаления может быть развитие следующих заболеваний:
- Артроза, который поражает хрящи и связки, характерен повышением температуры в области сустава, щелчками или хрустом в коленях при сгибании и разгибании и болью, локализованной с внутренней стороны.
- Тендинита, спровоцированного большой нагрузкой на сустав или неправильной осанкой, при котором воспаляются и подвергаются дистрофии ткани сухожилия.
- Кисты Бейкера, или кисты подколенной ямки, которая не создает неудобств в начале образования, но по мере увеличения в размере мешает при сгибании ноги и приводит к нарушению кровообращения, что влечет за собой отечность, тяжесть в ногах, онемение и тромбофлебит.
- Рахита, который характеризуется размягчением и разрушением кости (в основном до двухлетнего возраста).
- Болезнь Гоффа коленного сустава, при которой воспаленные жировые клетки замещаются фиброзной тканью и сопровождающей чаще всего повреждение мениска.
Другие заболевания
К заболеваниям, при которых болит внутренняя сторона колена, относятся:
- Сосудистые, утрудняющие кровообращение в подколенной вене и артерии (варикоз, аневризма, эмболия).
- Поражение большеберцового нерва (защемление, воспаление, опухоль).
При аневризме подколенной артерии мешковидное выпячивание происходит при расслоении стенки аорты. Характеризуется слабостью, онемением ноги, которая приобретает синюшный цвет и мерзнет. Вначале появляется сильная боль, на смену которой приходит нарушение чувствительности. При несвоевременно начатом лечении чревато серьезными нарушениями кровообращения, осложнениями, вплоть до гангрены и ампутации конечности.

Сильную боль при пальпации лимфоузлов колена может провоцировать лимфаденит, для которого характерна припухлость колена и боль при его разгибании.
“Врачи скрывают правду!”
Даже “запущенные” проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
>К некрозу коленного сустава приводит аваскулярный остеонекроз, для которого характерна боль сбоку коленного сустава. Заболевание, относящееся к невоспалительной патологии, характеризующееся нарушением кровообращения и омертвением тканей.
К заболеваниям воспалительной природы относятся моно- и полиартрит колена. Спровоцировать его развитие могут:
- Различные инфекции.
- Травмы.
- Нарушение обмена веществ.

Начальный этап заболевания характеризуется периодически возникающей болью в суставе в основном при физической нагрузке, ходьбе или в конце дня. Поэтому принимается, как результат физической усталости ног. По мере прогрессирования воспалительного процесса появляются характерные для болезни симптомы:
- отечность;
- покраснение кожи и повышение температуры в коленном суставе;
- деформация костной ткани;
- ослабление мышечной ткани;
- потеря подвижности сустава.
Лечение
Так как боль в колене с внутренней стороны вызывают не только травмы, ставить диагноз самостоятельно и тем более стараться самому принимать меры для устранения болевых синдромов и дискомфорта не стоит. Тем более лечить. Начальная фаза воспалительного процесса, не вызывающая тревожных симптомов, бесследно не пройдет, а лишь усугубит последствия. Но будет упущено время начала эффективного лечения, задача которого — не только снять боль, остановить и устранить воспалительный процесс, но и предотвратить в дальнейшем рецидив.
Точный диагноз ставится врачом после осмотра, рентгенографии, томографии, УЗИ, лабораторных исследований.
Лечение назначается с учетом тяжести повреждения колена и наличия сопутствующих заболеваний.
Лангета, шина или гипс накладывается, если повреждение незначительное, мешающее ходьбе. Ногу необходимо расположить выше уровня сердца. Обезболивающими препаратами купируют боль, антибиотиками предотвращают воспаление в колене. Физиотерапевтические сеансы и комплекс определенных упражнений способствуют регенерации поврежденной ткани и восстановлению подвижности сустава.
Воспалительные процессы требуют лечения стероидными гормонами и хондропротекторными препаратами, восстанавливающими сустав.
Значительные повреждения, вызванные травмой или длительным воспалительным процессом, редко обходятся без хирургического вмешательства, часть которых заключается в искусственном эндопротезировании.
Профилактика
Профилактика заключается в предотвращении травмирования колена. Это осторожность при занятии спортом, профилактика ожирения, своевременное лечение инфекционных заболеваний, исключение недосыпания, длительного стресса, отказ от вредных привычек, сказывающихся на здоровье и нарушающих обменные процессы в организме.

Любая даже незначительная боль во внутренней поверхности колена, повторяющаяся периодически, мешающая ходьбе не должна остаться без внимания, в противном случае лечить колено придется долго.
Похожие статьи
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки – не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
загрузка…
sustavlive.ru
Боль во внутренней части колена
Боль в коленном суставе с внутренней стороны: причины, симптомы и лечение
Коленный сустав человека имеет самое сложное строение из всех сочленений. Здесь присутствуют мягкие ткани – связки, сухожилия, хрящи, повреждение которых вызывает боль. Самолечением коленей заниматься опасно, так как можно утратить подвижность сустава. Для предварительной оценки ситуации необходимо знание анатомии и возможных причин возникновения боли в коленном сочленении.
Внутренне строение коленного сустава
 В области коленного сочленения сходятся бедренная и берцовая кости, которые соединяют между собой четыре связки:
В области коленного сочленения сходятся бедренная и берцовая кости, которые соединяют между собой четыре связки:
- передняя крестообразная;
- боковая наружная;
- боковая внутренняя;
- задняя крестообразная.
Головка бедренной кости покрыта хрящевой тканью, защищающей ее от трения. Функции амортизаторов выполняют два мениска: латеральный и медиальный. Мениски участвуют в распределении нагрузки и снижают трение. Под коленом с обратной стороны находится сухожилие, которое отвечает за сгибание ноги в колене. Надколенник также имеет сухожилия, которыми он крепится к мышцам бедра.
Почему болит колено с внутренней стороны
Боль в колене с внутренней стороны в большинстве случаев связана с травмами медиального мениска и внутренней крестообразной связки. Такие случаи характерны для пожилых людей с сопутствующими нарушениями опорно-двигательного аппарата: для спортсменов, работников тяжелого физического труда, а также для людей, ведущих малоактивный образ жизни. В этом случае связки перестают испытывать нагрузку и слабеют.
Диагноз ставится после исследования на аппарате УЗИ или МРТ. Боль при разгибании ноги может быть временной, самостоятельно проходит через пару дней. Если болевые ощущения беспокоят больше трех дней, необходимо обследоваться и начать лечение.
Характерными чертами травмы являются такие симптомы:
- невозможность согнуть или разогнуть ногу;
- опереться на ногу больно;
- мышцы ноги не слушаются;
- боль ощущается не только внутри колена, но и во всех его точках.
Успокоить и снизить болезненность можно холодным компрессом или постановкой новокаиновой блокады.
Новообразования
 Кроме травмы у человека могут появиться новообразования в области коленного сочленения. Злокачественная опухоль встречается редко. Бывает первичная — встречается в 1% случаев, и вторичная – при прорастании очагов из других органов и систем. Фактором риска является радиоактивное облучение или частые травмы.
Кроме травмы у человека могут появиться новообразования в области коленного сочленения. Злокачественная опухоль встречается редко. Бывает первичная — встречается в 1% случаев, и вторичная – при прорастании очагов из других органов и систем. Фактором риска является радиоактивное облучение или частые травмы.
Доброкачественная опухоль может вызывать болезненные ощущения и дискомфорт при передвижении:
- Гигрома. В начале заболевания появляется выпуклость, которая не причиняет неудобства, но позже может начать болеть, если не пролечить или не удалить новообразование.
- Параменисковая киста – капсула, заполненная жидкостью, возникающая в хряще. Появляется в большинстве случаев после травмы мениска, длительных тяжелых тренировок, в результате хронических заболеваний сустава – бурсита, тендинита, синовита.
- Киста Бейкера (Бехтерева) – плотное образование, заполненное жидкостью. Размер от 2 до 10 см. Находится в подколенной ямке сзади.
Аневризма подколенной артерии
 Артерия, находящаяся сзади колена, утрачивает эластичность. Из-за этого происходит ее увеличение. Появляется в виде небольшой пульсирующей опухоли. На первой стадии себя не проявляет, но впоследствии оказывает влияние на подвижность сустава. При нагрузке болит.
Артерия, находящаяся сзади колена, утрачивает эластичность. Из-за этого происходит ее увеличение. Появляется в виде небольшой пульсирующей опухоли. На первой стадии себя не проявляет, но впоследствии оказывает влияние на подвижность сустава. При нагрузке болит.
Аневризма опасна своими осложнениями – разрывом, образованием тромба, заражением крови.
 Болезнь чаще возникает у людей после 40 лет. Симптомы варикозного расширения вен:
Болезнь чаще возникает у людей после 40 лет. Симптомы варикозного расширения вен:
- конечность холодеет;
- при физической нагрузке появляется резкая боль в голени и под коленом;
- чувствуется тяжесть и распирание.
Боль усиливается в состоянии покоя – ночью, вечером, после сидения.
Суставные заболевания
Многие вялотекущие заболевания сустава могут провоцировать боль с внутренней стороны колена. Особенно часто эти процессы проявляются у профессиональных спортсменов: футболистов, гимнастов, хоккеистов.
 Существует три вида гонартрита. Самый распространенный – ревматоидный. Температура в суставе повышается, наблюдается отек и тугоподвижность. В зависимости от места локализации воспаления, наибольшая болезненность чувствуется сзади или по бокам сустава.
Существует три вида гонартрита. Самый распространенный – ревматоидный. Температура в суставе повышается, наблюдается отек и тугоподвижность. В зависимости от места локализации воспаления, наибольшая болезненность чувствуется сзади или по бокам сустава.
Реактивный гонартрит имеет инфекционную причину и начинается резко. Иногда симптомы появляются после пищевого отравления.
Артрозоартрит – сопровождается разрушением хрящевой ткани, костными наростами, ограничением подвижности вплоть до полного обездвиживания.
Бурсит — воспалительный процесс, происходящий в синовиальной сумке, способствует увеличению количества жидкости и нарушению ее оттока. В коленном суставе находится 6 синовиальных сумок. Если внутренняя часть колена болит и опухает, поражена глубокая или подкожная поднадколенниковая синовиальная сумка. Инфицирование через кровь или лимфатическую жидкость – основная причина заболевания. Также провоцирующим фактором являются нагрузки – спортивные или связанные с профессиональной деятельностью.
 Воспаление сухожилий, которыми мышцы прикрепляются к костям, вызывает тендинит коленного сустава. Заболевание характерно для спортсменов, организм которых не успевает восстанавливаться после тяжелых нагрузок. В результате микроскопических множественных повреждений возникает воспаление. В состоянии покоя симптомы самостоятельно проходят.
Воспаление сухожилий, которыми мышцы прикрепляются к костям, вызывает тендинит коленного сустава. Заболевание характерно для спортсменов, организм которых не успевает восстанавливаться после тяжелых нагрузок. В результате микроскопических множественных повреждений возникает воспаление. В состоянии покоя симптомы самостоятельно проходят.
Болезнь Гоффа еще называют липоартрит. Жировая ткань, которая заполняет сустав и служит амортизатором при ходьбе или беге, перерождается в результате кровоизлияния. Причиной является травма – падение на колено или резкий поворот голеностопа. Чаще всего страдают женщины после 45 лет в период менопаузы, но заболевание встречается также у детей и подростков.
Сложность лечения состоит в том, что болезнь Гоффа путают с травмами мениска и лечат неправильно.
Методы диагностики

Прежде чем начинать лечение, необходимо правильно установить причину болей с внутренней стороны колена. Первый осмотр проводится визуально, врач ощупывает больное место. Далее пациента направляют на УЗИ, КТ или МРТ. Если проводится рентгеновское обследование, снимок делают в двух проекциях.
Чтобы исключить инфекцию, пациент сдает общий анализ крови и мочи. Наличие лейкоцитов в моче говорит о том, что в организме идет воспалительный процесс. Инфицирование синовиальной жидкости определяют с помощью пункции.
При травмах мениска важно определить, какой разрыв произошел: травматический или дегенеративный. В молодом возрасте чаще случаются травмы во время движения. Края мениска в таком случае ровные. Дегенеративный разрыв может произойти в любое время, даже ночью. Края в месте разрыва имеют вид разобщенных волокон. Определяют проблему с помощью артроскопа, который вводится в полость сустава. Возможно проведение операции во время диагностического осмотра и устранение последствий травмы.
Медикаментозные препараты
Для устранения болевых ощущений применяют нестероидные противовоспалительные препараты: ибупрофен, парацетамол, кетанов, диклофенак. На период лечения нагрузку с поврежденного сустава необходимо снять или максимально уменьшить. Для этого используют ортезы, бандажи, шины или гипс. Передвигаться желательно с помощью костылей или трости.

При инфекционном воспалении применяются антибиотики. В зависимости от вида инфекции врач назначает антибактериальные препараты. Самолечение антибиотиками может снизить эффект от лекарств и перевести заболевание в разряд хронических.
При растяжении связок рекомендуются согревающие мази на основе пчелиного яда. Обработанную мазью поверхность сустава необходимо укутать шерстяной тканью, чтобы увеличить абсорбцию и хорошо прогреть окружающие ткани.
Если боль очень сильная при сгибании, лечение дополняют обезболивающими препаратами или ставят новокаиновую блокаду, которая действует несколько дней, пока человек лечится и отдыхает.
Ощутимую пользу приносят хондропротекторы, которые восстанавливают хрящевую ткань. Такие препараты принимают спортсмены для профилактики болезней коленных суставов на обеих ногах, независимо от нагрузки. Пить хондропротекторы нужно курсами. Терапевтический эффект наблюдается после 3 – 6 месяцев приема, в зависимости от состояния сустава на момент начала лечения.
Физиотерапевтические процедуры
Физиотерапия включает в себя лечебную физкультуру и аппаратное лечение током, магнитом, ультрафиолетом, инфракрасным излучением.
При дегенеративных медленных процессах рекомендуется лечение курсами, а также регулярное занятие гимнастикой, чтобы поддерживать коленные суставы в форме. При травмах физиотерапию проводят в период реабилитации после оперативного вмешательства. Ее роль – восстановить кровоток в области травмы и улучшить обмен веществ в тканях, чтобы снизить риск посттравматических явлений – венозного застоя, артроза, воспалений.
Оперативное вмешательство
Операции на коленном суставе проводят в срочном порядке, если имеются все признаки травмы и человек испытывает сильную боль. Хирургические манипуляции на коленном суставе проводятся открытым методом или с помощью артроскопа, при котором кровопотери и риск инфицирования меньше. Поврежденные ткани сшиваются или ушиваются. После операции необходимо дать покой поврежденной конечности, а после снятия гипса начинать разрабатывать сустав. Тяжелее всего переносится разрыв связок и сухожилий. Пациент длительное время испытывает болезненные ощущения различной интенсивности.
Народные способы устранения сильной боли
 Народные методы направлены на снятие воспаления, которое является причиной боли. Используют солевые компрессы, витаминные маски и обертывания коленного сустава, мази для улучшения кровотока.
Народные методы направлены на снятие воспаления, которое является причиной боли. Используют солевые компрессы, витаминные маски и обертывания коленного сустава, мази для улучшения кровотока.
Народные средства при переломах, разрывах связок и мениска не помогают. Необходима операция, после которой можно лечиться народными методами для восстановления подвижности.
Одним из способов, которые использует народная медицина, является изменение принципов питания. Помогает переход на сыроедение, растительную пищу. Это снижает токсическую нагрузку и очищает организм от шлаков. При лишнем весе и повышенной нагрузке на травмированный сустав необходимо сбросить лишние килограммы и поддерживать форму с помощью диеты и умеренных физических упражнений.
При своевременном лечении большинство заболеваний суставов проходят в течение года. Запущенные формы требуют более серьезного подхода, нередко оперативного. Легче регулярно выполнять профилактические упражнения и правильно питаться, чем дорого лечить заболевания опорно-двигательного аппарата.
Почему болят колени с внутренней стороны? Что делать и как лечить боль в коленях
Раннее считалось, что эти ощущения чаще всего испытывают спортсмены и люди пожилого возраста, но со временем все больше людей обращаются в больницу с подобной симптоматикой независимо от вида своей профессиональной деятельности и возраста, даже дети дошкольного возраста.

Причин возникновения болевых ощущений в коленном суставе может быть очень много, но при первых же симптомах необходимо сразу же обратиться к врачу.
Основными причинами болей внутри колена могут стать:
- Чрезмерные физические нагрузки на ноги.
- Травмы.
- Артроз.
- Артрит.
- Воспалительные процессы в тканях.
- Рахит.
- Ревматизм.
- Растяжение связок и сухожилий.
- и др.
Симптоматика проходит по-разному, они могут возникать периодически и проходить в течение дня, болевые ощущения при поднимании или опускании с лестницы, при перемене погоды, появляется отечность, и др. но со временем они усиливаются и без комплексного лечения уже не обойтись.
Очень сильно болит колено, что делать?

Если она началась внезапно, то нужно сразу же зафиксировать сустав эластичным бинтом и прикладывать лед в течение нескольких дней, а также по максимуму ограничить двигательную активность. Для того, чтобы предотвратить отек, тело должно быть в положении выше уровня груди.
В медицинской практике нередки случаи наложения гипсовой повязки для обеспечения реабилитации колена. При интенсивных болях, которые не проходят 2-3 дня необходимо срочно обратиться к врачу. Скорее всего, причиной этих болей стало преждевременное старение коленного сустава.
Коленный сустав: что влияет на его преждевременное старение?
Факторы, которые влияют на преждевременное старение сустава:
- Остеортроз и артроз. Именно эти заболевания приводят к преждевременной старости и его полной неподвижности.
- Старение всего организма с возрастом.
- Избыточный вес у человека с лишним весом большие нагрузки на колени, которые превышают норму в несколько раз.
- Нарушение обмена веществ и гормонального баланса.
- Генетическая предрасположенность.
- Тяжелая физическая работа.
- Операции, травмы, переохлаждения.
- Нарушение кровообращения.
- Другие заболевания.
Строение коленного сустава

Сустав колена – сложный по структуре в строении человека. Его основу представляет соединение большой берцовой и бедренной кости. Внешняя сторона называется – латеральная, а внутренняя – медиальная. Силу движения обеспечивают крестообразные связки.
Утолщение хряща мениск, который расположен между суставами, обеспечивает равномерное распределение нагрузки на колено, а сам окружен мешочками с жидкостью, которые обеспечивают ему свободное скольжение костей и уменьшают трение между сухожильями.
Четырехглавая передняя мышца обеспечивает выпрямление колена, а подколенные сухожилия сгибают его. Такое сложное строение обеспечивает хорошую подвижность колена.
Боль в коленном суставе, причины

Она вызвана массой причин, но согласно медицинской практике, если рассматривать боль, которая возникает от физической нагрузки, то зачастую жалобы пациента выглядят следующим образом:
Болит коленный сустав после бега, причины

Зачастую они возникают в том случае, если пробежка осуществляется впервые. Сначала можно подумать, что это болят суставы, но это мышцы.
Но в случае, если пробежки регулярны, и раннее они не беспокоили, то болят уже суставы и нужно разбираться в причинах, которые могут быть вызваны:
- Травмой мениска, то есть внутренней части колена. Получить ее можно при травме поворота ноги, неправильной нагрузки на колено, при резком приседании или прыжке.
- Вывих чашечки. Боль в области чашечки ощущается сразу, и если не предпринимать своевременно меры, а продолжать бег, то они станут хроническими.
- Разрушение надколенных тканей от сильной физической нагрузки. Ощущается сразу и резко уменьшается подвижность.
- Растяжение или разрыв связок. Она сразу же носит острый характер, появляется отек и уменьшается подвижность, прикосновения очень болезненные, а на ногу практически невозможно стать.
- Межпозвонковая грыжа.
Болят колени во время ходьбы, причины

Возникают в том случае, если нарушена целостность, то есть он поражен.
Это вызвано:
- Неудобная обувь. Деформируется правильное распределение нагрузки.
- Любые травмы колена, даже самые незначительные на первый взгляд.
- Физическая нагрузка, которая связана с поднятием тяжелых предметов.
- Нарушение кровообращения.
Болят колени во время и после приседаний, причины
Например, тяжело подниматься или опускаться с лестничной площадки или при выполнении физических упражнений.
Причинами могут быть:
- Растяжение или разрыв сухожилий.
- Артроз или артрит.
- Неправильное выполнение техники упражнений.
Боли в коленях при разгибании и сгибании
Если они возникают в случае сгибания и разгибания колена, то, скорее всего, связаны с болезнями, такими как, болезнь Шлаттера, которая ощущается как при ходьбе, так и при сгибании и разгибании колена, артроз или артрит. Сразу уменьшить нагрузку до минимума.
Боли в коленях с внутренней стороны

Они нарушают выполнение его основных функций. Сустав может стать горячим при прикосновении, появится отек и небольшое покраснение. Часто наблюдаются кровоподтеки.
Это может быть вызвано:
- Артрит.
- Любые травмы ног.
- Многократный повтор одних и тех же физических упражнений, которые вызывают перегрузки. Например, многократный ежедневный подъем по лестнице, езда на велосипеде на длинные расстояния, бег на длинные дистанции и др.
- Инфекция кости.
- Киста Бейкера.
- Остеохондрит.
Почему возникают боли под коленкой

Они возникают из-за того, что сустав начинает деформироваться, связь между тканями нарушена, а любые нагрузки распределяются именно на внутреннюю его сторону.
Причины отечности коленей
Практически все нарушения вызывают отечность, чаще всего она моментально возникает при:
- Воспаление сухожилий – тенденит.
- Травмы.
- Остеопороз.
- Смещение коленной чашечки.
- Вывих.
- Перелом.
- Подагра.
- Воспаление.
Болит и отекает сустав: помощь в домашних условиях
Необходима помощь квалифицированных медиков срочно, а до их приезда, оказать следующую помощь:
- Полный покой.
- Приложить лед на 10-15 минут.
- Сделать спиртовой компресс.
- Обработать йодной сеткой.
Когда боль в колене не связана с болезнью?

Она может быть вызвана не только при болезни, а при чрезмерных нагрузках, которые срочно нужно уменьшить, поднятии тяжелых предметов, усталости, стресса. Если после отдыха колено не болит – то причина не в болезни.
Лечение народными методами
Для лечения эффективны не только фармацевтические препараты, но и народная медицина дает массу способов лечения:
- Мазь против болей и воспалений. Для приготовления мази необходимо взять в равных количествах следующие травы: зверобой, донник, хмель. Смешать их с вазелином до получения однородной массы. Полученной смесью обрабатывать колено и обернуть в теплый материал перед сном.
- Обрабатывать облепиховым маслом в течение дня. Для усиления эффекта пить облепиховый чай.
- Обработать соком алоэ смешанного с медом.
Боль в коленном суставе: лечение

После того, как врач поставил диагноз, можно начать лечение:
Ушиб колена
Боль появляется резко. Необходимо сразу зафиксировать его эластичным бинтом и приложить холод. Ограничить на время любые движения.
Менископатия
Повреждение внутреннего или внешнего менисков. Понадобится хирургическое вмешательство.
Разрыв связок
Резкая боль с мгновенным уменьшением опорной и двигательной функций, часто получаются при травмах. Необходимо обеспечить полный покой и наложить гипсовую повязку в больнице.
Хронический вывих надколенника
Фиксация эластичным бинтом или шиной, а также уменьшение физических нагрузок.
Воспаление сухожилий
Применение специальных мазей и препаратов по рецепту врача. Ограничение нагрузок.
Воспаление сумки сустава. Лечение проходит следующим образом:
- Обеспечение покоя
- Наложение давящих повязок
- Согревающие мази
- Врач может назначить антисептические проколы или пункции
- Прогревания
Это распространенное воспалительное заболевание.
Лечится следующим образом:
- Назначение медикаментозных препаратов
- Специальные мази
Реактивный артрит
Приводит к быстрой деформации сустава и полной его неподвижности. Лечится при помощи медикаментов.
Воспаляется внутренняя сторона сустава, начинает скапливаться жидкость. Лечение может быть медикаментозным, но чаще всего необходимо вмешательство хирурга.
Болезнь Гоффа
Вызывает перерождение жировой клетчатки, в результате чего теряется подвижность. В лечении назначают специальный массаж и процедуры, а также медикаменты и оздоровительная гимнастика.
Остеопороз
Снижается плотность костей. Врач назначает лекарственные препараты, массаж и ЛФК (лечебная физкультура).
Остеомиелит
Воспаление костной ткани. Лечение только медикаментозными препаратами.
Туберкулез костей
Очень опасное инфекционное заболевание, которое поражает кости. Вылечить его довольно сложно. Помощь в лечении оказывает сразу несколько врачей: терапевт, ортопед, нейрохирург и фтизиатр.
Почему болит колено с внутренней стороны: причины, лечение, профилактика

На протяжении дня колено подвержено различным нагрузкам. Его анатомическое строение позволяет совершать различные сгибательные движения. Даже положение ног при сидении может создавать на него дополнительную нагрузку. Неудивительно, что боль с внутренней стороны колена хотя бы один или несколько раз испытывал каждый человек.
Если боль возвращается периодически или становится постоянной сбоку, это причина для беспокойства и начала лечения.
Немного анатомии
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует. » Читать далее.

Колено – это сложный подвижный анатомический узел, соединяющий берцовую и бедренную кости, защищенный коленной чашечкой и внутренним мениском, представляющие собой серповидные хрящи. Состоящий из латерального и медиального менисков, синовиальных сумок, внутрисуставных крестообразных и боковых связок. Боковые связки прикреплены к бедренной и берцовой костям, внутрисуставные – к менискам. Сочленяющиеся поверхности костей покрыты хрящевой тканью. Синовиальная жидкость сумок способствует плавному, безболезненному движению колена при сгибании, разгибании и вращении.
Существуют три основных фактора, провоцирующих боль в колене с внутренней стороны:
- Различного рода травмы.
- Наследственность.
- Заболевания, влияющие на обменные процессы в организме.

Травмы, приводящие к заболеванию коленного сустава, могут быть не только что перенесенные, но и те кажущиеся незначительными которые человек получал на протяжении длительного периода (например: ушибы при падении, удары, резкое выпрямление колена). Некоторые из них требуют несколько этапов лечения.
- Повреждение или полный разрыв связок коленного сустава. Кроме отечности, резкой боли, может спровоцировать воспалительный процесс в коленном суставе. Ногу невозможно разогнуть, согнуть или повернуть без боли. Тяжело стоять на выпрямленных ногах. В тяжелом случае колено обездвижено полностью. Если повреждена боковая связка с внутренней стороны колена, появится характерная отечность тканей и резкая боль при прощупывании.
- Поврежденный мениск не дает выпрямить ногу, провоцирует боль при сгибании. Самостоятельное передвижение невозможно, так как сильная боль не дает возможности стать на ногу.
- Хронический вывих коленной чашечки приводит к изменению формы сустава. Человек испытывает постоянную боль в колене.
- Гемартроз является следствием внутрисуставных повреждений. Заполненная кровью полость сустава теряет подвижность, увеличивается в объеме. Несвоевременно начатое лечение чревато переходом в хроническую форму с последующим синовитом или гнойным артритом. Опасность представляет также выпадение нитей фибрина и развитие спаек в суставе.

Суставные болезни
Следствием воспаления может быть развитие следующих заболеваний:
- Артроза, который поражает хрящи и связки, характерен повышением температуры в области сустава, щелчками или хрустом в коленях при сгибании и разгибании и болью, локализованной с внутренней стороны.
- Тендинита, спровоцированного большой нагрузкой на сустав или неправильной осанкой, при котором воспаляются и подвергаются дистрофии ткани сухожилия.
- Кисты Бейкера, или кисты подколенной ямки, которая не создает неудобств в начале образования, но по мере увеличения в размере мешает при сгибании ноги и приводит к нарушению кровообращения, что влечет за собой отечность, тяжесть в ногах, онемение и тромбофлебит.
- Рахита, который характеризуется размягчением и разрушением кости (в основном до двухлетнего возраста).
- Болезнь Гоффа коленного сустава, при которой воспаленные жировые клетки замещаются фиброзной тканью и сопровождающей чаще всего повреждение мениска.

Другие заболевания
К заболеваниям, при которых болит внутренняя сторона колена, относятся:
- Сосудистые, утрудняющие кровообращение в подколенной вене и артерии (варикоз, аневризма, эмболия).
- Поражение большеберцового нерва (защемление, воспаление, опухоль).
При аневризме подколенной артерии мешковидное выпячивание происходит при расслоении стенки аорты. Характеризуется слабостью, онемением ноги, которая приобретает синюшный цвет и мерзнет. Вначале появляется сильная боль, на смену которой приходит нарушение чувствительности. При несвоевременно начатом лечении чревато серьезными нарушениями кровообращения, осложнениями, вплоть до гангрены и ампутации конечности.

Сильную боль при пальпации лимфоузлов колена может провоцировать лимфаденит, для которого характерна припухлость колена и боль при его разгибании.
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
К некрозу коленного сустава приводит аваскулярный остеонекроз, для которого характерна боль сбоку коленного сустава. Заболевание, относящееся к невоспалительной патологии, характеризующееся нарушением кровообращения и омертвением тканей.
К заболеваниям воспалительной природы относятся моно- и полиартрит колена. Спровоцировать его развитие могут:
- Различные инфекции.
- Травмы.
- Нарушение обмена веществ.

Начальный этап заболевания характеризуется периодически возникающей болью в суставе в основном при физической нагрузке, ходьбе или в конце дня. Поэтому принимается, как результат физической усталости ног. По мере прогрессирования воспалительного процесса появляются характерные для болезни симптомы:
- отечность;
- покраснение кожи и повышение температуры в коленном суставе;
- деформация костной ткани;
- ослабление мышечной ткани;
- потеря подвижности сустава.
Так как боль в колене с внутренней стороны вызывают не только травмы, ставить диагноз самостоятельно и тем более стараться самому принимать меры для устранения болевых синдромов и дискомфорта не стоит. Тем более лечить. Начальная фаза воспалительного процесса, не вызывающая тревожных симптомов, бесследно не пройдет, а лишь усугубит последствия. Но будет упущено время начала эффективного лечения, задача которого — не только снять боль, остановить и устранить воспалительный процесс, но и предотвратить в дальнейшем рецидив.
Точный диагноз ставится врачом после осмотра, рентгенографии, томографии, УЗИ, лабораторных исследований.
Лечение назначается с учетом тяжести повреждения колена и наличия сопутствующих заболеваний.
Лангета, шина или гипс накладывается, если повреждение незначительное, мешающее ходьбе. Ногу необходимо расположить выше уровня сердца. Обезболивающими препаратами купируют боль, антибиотиками предотвращают воспаление в колене. Физиотерапевтические сеансы и комплекс определенных упражнений способствуют регенерации поврежденной ткани и восстановлению подвижности сустава.
Воспалительные процессы требуют лечения стероидными гормонами и хондропротекторными препаратами, восстанавливающими сустав.
Значительные повреждения, вызванные травмой или длительным воспалительным процессом, редко обходятся без хирургического вмешательства, часть которых заключается в искусственном эндопротезировании.
Профилактика
Профилактика заключается в предотвращении травмирования колена. Это осторожность при занятии спортом, профилактика ожирения, своевременное лечение инфекционных заболеваний, исключение недосыпания, длительного стресса, отказ от вредных привычек, сказывающихся на здоровье и нарушающих обменные процессы в организме.

Любая даже незначительная боль во внутренней поверхности колена, повторяющаяся периодически, мешающая ходьбе не должна остаться без внимания, в противном случае лечить колено придется долго.
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
Источники:
http://nogostop.ru/koleno/bolit-koleno-s-vnutrennej-storony1.html
http://keeprun.ru/health/pochemu-bolyat-koleni-s-vnutrennej-storony-chto-delat-i-kak-lechit-bol-v-kolenyax.html
http://sustavlive.ru/boli/koleno/bol-v-kolene-sboku-s-vnutrennej-storony.html
ostamed.ru
Боль с внутренней стороны колена при разгибании
Болит колено с внутренней стороны – что делать? Как лечить больное колено, если локализация боли сбоку с внутренней стороны

Довольно часто люди испытывают боль именно с внутренней стороны колена.
Она может сопровождаться характерным хрустом, чувством стягивания и припухлостью.
Рассмотрим более подробно, какие факторы могут стать причиной того, что болит колено с внутренней стороны, как их диагностировать и лечить.
Болит колено с внутренней стороны: строение сустава
Перед тем, как привести причины данных болей, желательно узнать об общем физиологическом строении колена. Итак, его основу составляет соединение большой берцовой и бедренной кости. Сверху над ними располагается коленная чашечка.
Весь коленный сустав «обволакивает» суставная капсула.
Между суставом располагается небольшое утолщение из хряща, которое имеет название мениск. Его главной задачей является равномерное распределение нагрузки, которая возлагается на колено.
В самой полости сустава находятся небольшие сумки с жидкостью. Они помогают колену двигаться, делая процесс движения легким и плавными. Простыми словами — они играют роль естественной смазки сустава.
Болит колено сбоку с внутренней стороны: причины
Чаще всего боль с внутренней стороны колена возникает по таким причинам:
1. Травмы колена. Они могут быть легкой степени (растяжение связок, ушиб) или тяжелой степени (перелом кости, разрыв связок, мышц или сухожилий). В любом случае, при повреждении колена в нем образуется воспаление. Нога при этом болит, на ощупь она горячая и припухлая. Человеку сложно ходить.
При не очень серьезных повреждениях колена к нему рекомендуется прикладывать холод. При переломе следует провести диагностику и наложить тугой гипс.
Важно знать, что даже небольшие травмы колена нужно полностью вылечивать, иначе в дальнейшем они могут прогрессировать и приводить к более серьезным болезням.
2. Артроз коленного сустава являет собой болезнь, при которой сильно поражаются коленные хрящи, что приводит к их постепенному разрушению. Обычно такое заболевание развивается после не долеченной травмы. К сожалению, в большинстве случаев оно хроническое и быстро прогрессирующее. В особо запущенных случаях больной нуждается в полной замене коленного сустава эндо протезом.
3. Гонартроз — это один из подвидов артроза, которым страдают мужчины и женщины в возрасте около сорока лет, а также спортсмены после полученных травм.
Сначала данное заболевание характеризуется ноющими болями. Со временем болевые ощущения усиливаются и становятся постоянными. Также может наблюдаться хруст и онемение ноги.
Если вовремя не заняться лечением гонартроза, то человек может стать инвалидом.
4. Артрит являет собой болезнь, при которой поражаются структурные составляющие коленного сустава. Причинами его могут быть ранее перенесенные травмы, кровоизлияние в сустав, вирусная инфекция или переохлаждение.
При остром артрите человек страдает от повышенной температуры, болей во внутренней стороне колена, гиперемии и ограниченности подвижности сустава. Лечение данного заболевания должно быть комплексным.
5. Ревматоидный артрит — это более тяжелая форма артрита, при котором гораздо быстрее поражаются связки, мышцы и соединительные ткани коленного сустава. Обычно в таком состоянии человек страдает от выраженной боли под коленом. Если не лечить ревматоидный артрит, то он приведет к неподвижности колена и анкилозу.
6. Повреждение мениска может случиться при самых разных обстоятельствах (травме, падении, ушибе и т.п.). Его разрыв характеризуется сильным отеком колена и нарастающей болью. Также бывают случаи встревания поврежденной связки между костями, что приводит к полной обездвиженности сустава. Единственный разумный выход из такой ситуации — это проведение хирургической операции.
7. Воспаление сухожилий может быть связано с лишним весом человека. Чаще всего такому состоянию подвержены люди старше сорока лет. При этом боль у них будет возникать именно с внутренней стороны колена. Провоцируют усиление боли подъем тяжестей, а также передвижение на длительные дистанции.
8. Ревматизм – это болезнь, которая обычно возникает после ранее перенесенных вирусных инфекций. При этом в организме человека образуются некие процессы, которые и дают толчок к развитию ревматизма.
Данное заболевание характеризуется сильным воспалением сустава и болью. Если не лечить его, то постепенно оно даст осложнения в виде артрита или остеоартроза.
9. Рахит. Он развивается в достаточно раннем возрасте (от одного до двух лет). Основным его проявлением считается деформация костей из-за их размягчения. Вследствие этого уже во взрослом возрасте человек может испытывать боль в разных частях тела, в том числе и в коленях.
10. Киста Бейкера обычно развивается как осложнение от травмы колена или гемартроза. Несмотря на пугающее понятие «киста», она не является онкологическим новообразованием. При таком состоянии под коленом у человека происходит скопление суставной жидкости, которое при движениях вызывает дискомфорт и боль. Также больному трудно сгибать ногу и ходить. Лучше всего удалять кисту хирургическим путем. Если не сделать это вовремя, то она может загноиться и вызвать воспаление, что только продлит общее время лечения.
11. Болезнь Гоффа немного похожа на кисту мениска, однако она поражает именно жировую, на не хрящевую ткань. Обычно такое заболевание развивается при гормональных нарушениях или артрозе. Проявляется оно в виде боли при ходьбе и отечности колена.
12. Застой в кровообращении может вызывать боль под коленом, отек и повышение температуры. При таком состоянии больного следует диагностировать на артрит.
13. Развитие онкологической патологии в колене является одним из самых опасных стояний. При этом человек будет страдать от слабости, сильной боли и высокой температуры.
Болит колено сбоку с внутренней стороны: когда нужно обращаться к доктору
Как можно скорее рекомендуется обратиться к врачу (травматологу) при появлении таких симптомов:
1. Сильная припухлость колена.
2. Лихорадка, которая сопровождается сильной болью под коленом.
3. Деформация коленного сустава.
4. Невозможность наступить на ногу или согнуть ее.
5. Покраснение в суставе.
После осмотра доктор назначит такие обязательные диагностические процедуры:
1. Общий анализ крови.
2. Общий анализ мочи.
3. Рентгенография коленного сустава.
Болит колено с внутренней стороны: лечение
Лечение болей под коленом проводиться исходя из диагностированной болезни, симптомов и общего состояния пациента. Обычно общая терапия комплексная.
Медикаментозное лечение предусматривает прием таких групп препаратов:
1. Назначение обезболивающих и анальгезирующих лекарств, при сильном болевом синдроме (Ибупрофен, Нурофен).
2. Использование местных мазей и гелей для снятия воспаления (Диклак гель, Долобене гель и др.).
3. Прием жаропонижающих лекарств, при высокой температуре.
4. Прием хондропротекторов.
5. Прием витамин.
6. Выполнение внутрисуставных инъекций с гормональными препаратами для более локального снятия воспаления. Обычно курс такого лечения занимает десять дней.
7. Назначение антибиотиков при развитии сильного воспаления и нагноения.
Лечение (исходя из диагноза), предусматривает проведение таких процедур:
1. При ушибе колена нужно приложить холод.
2. При его переломе следует загипсовать ногу.
3. При артрите и артрозе рекомендуется заматывать больную ногу эластичным бинтом и выполнять лечебную гимнастику.
4. При сильном поражении кострой и хрящевой ткани пациенту могут проводить операцию по замене сустава искусственным. Период реабилитации после эндопротезирования занимает от двух месяцев до полугода.
Болеть колено сбоку с внутренней стороны может по самым разным причинам, но для того, чтобы не допустить развития данного симптома, следует придерживаться таких рекомендаций:
1. Следить за своим весом и не допускать ожирения.
2. Устранять хирургическим путем расширение вен.
3. Меньше ходить на обуви с каблуком. Вместо этого лучше отдавать предпочтение удобной ортопедической обуви на плоской подошве.
4. Если при ходьбе ощущается тяжесть, то можно использовать трость для снятия нагрузи на колени.
5. Заниматься активной физической деятельностью для предотвращения застоев мышц колена.
6. После нагрузок на ноги желательно делать массаж.
7. Принимать ванны для ног.
8. Делать спиртовые компрессы при ощущении усталости в коленях.
9. Отказаться от вредных привычек.
10. Выполнять лечебную гимнастику для ног.
11. Вовремя обращать внимание на боль под коленом и обращаться к доктору.
12. Лечить даже небольшие травмы и ушибы колен.
Почему возникают боли в колене с внутренней стороны?
Если начала беспокоить боль в колене сбоку с внутренней стороны, лучше не заниматься самолечением, а незамедлительно обратиться к врачу. Причин боли такого рода может быть много, а назначить верное лечение может только доктор.

Причины дискомфорта
Ниже приведены наиболее распространенные причины болей в суставах:
- Перенесенные травмы (растяжения, ушибы, переломы, разрывы связок или мениска, сильные удары, повреждение сухожилий и др.).
- Патологические изменения суставов (артроз, киста Бейкера, болезнь Гоффа, рахит, гонит, артрит и др.).
- Болевые симптомы как следствие недавно перенесенного хирургического вмешательства.
Особенности локализации боли
Боль в области колена может испытывать любой человек, независимо от возраста, половой принадлежности и рода деятельности. Болезненные ощущения могут быть самые различные: неприятный хруст, дискомфорт как при движении ногой, так и в неподвижном состоянии, человек может ощущать боль — сильную или легкую, точечную или обширную, ноющую, тянущую или резкую. Возможно возникновение отека.

Определить локализацию и причину болей в области сустава достаточно непросто, поскольку они схожи с теми, которые характерны как для некоторых травм, таких как разрыв мениска (болезненные ощущения возникают с левой или с правой стороны), так и для хронических заболеваний наподобие воспаления сухожилий, ревматизма, артроза, тендинита.
Поэтому необходимо незамедлительно обратиться к терапевту, чтобы он смог назначить лечебные мероприятия или же направить к более узкому специалисту. Попытки самостоятельно диагностировать и излечить болезнь или оттягивание визита к врачу могут только усугубить проблему и снизить эффективность назначенного лечения.
Возможные болезни
Болевые ощущения во внутренней стороны колена сбоку можгут свидетельствовать о развитии некоторых патологических изменений.
Болезнь характеризуется увеличением размера коленного сустава. Выделяют 2 вида: воспалительный и дегенеративный. Заболевание достаточно распространенное, возникать может в любом возрасте, в основном у людей, которые ведут подвижный образ жизни, или спортсменов. Наиболее часто развивается после сильного ушиба или проникновения болезнетворных микроорганизмов. Вследствие этого возникает воспалительный процесс, и поражается внутренняя или внешняя часть сустава.

Артрит может развиваться на фоне частых аутоиммунных заболеваний, хронических воспалительных процессов в организме, травм, наследственности, аллергии. Также причиной возникновения данной патологии могут являться дегенеративные заболевания сустава, по причине которых трение при движении происходит неправильно. Происходит постепенное стирание хрящевого надкостного слоя, в результате чего оголенная поверхность сустава покрывается остеофитами, из-за которых может ощущаться острая боль при ходьбе.
Болезнь Гоффа или липоартрит
Представляет собой воспаление жировой ткани вокруг коленного сустава. Заболевание носит хронический характер и может вызывать болевые ощущения в колене сбоку. Наиболее часто возникает у спортсменов в результате травм или у женщин вследствие недостатка эстрогена в постменопаузе.

Проявляется по-разному в зависимости от стадии. Сопровождается отечностью нижней части коленного сустава, потерей возможности разгибать ногу до конца, непроходящей болью сбоку, усиливающейся при активном движении. Болезнь Гоффа имеет сходную симптоматику с разрывом мениска, поэтому диагностировать заболевание сможет только врач.
Киста Бейкера
Иными словами, это грыжа в подколенной области. Возникает вследствие длительных нагрузок, на фоне других патологических изменений (артрита, синовита, артроза), в результате ожогов или укусов насекомых. Из-за нарушения кровообращения сустав опухает, конечность тяжело сгибается, возникают кистозные образования.

В группе риска находятся люди старше 40 лет. На начальном этапе киста Бейкера не проявляется или имеет слабовыраженный характер. Дискомфорт начинает ощущаться, когда новообразование достигает больших размеров.
Представляет собой воспалительный процесс, поражающий хрящи, суставную связку и остальные мягкие ткани. Распространенное и опасное заболевание, поскольку при отсутствии лечения может привести к утрате трудоспособности. На начальном этапе заболевания человек может испытывать болезненные ощущения при хождении по лестнице. Чаще всего дискомфорт проявляется с внутренней стороны колена.

Причинами возникновения артроза могут быть как повреждения, гормональные, возрастные изменения в организме, так и соматические нарушения метаболических процессов. Отсутствие своевременного медицинского вмешательства может приводить к развитию заболевания и, как следствие, появлению сильной боли, громкого хруста в колене, онемения и резких щелчков при движении конечностью.
Другие заболевания
Причинами болей в колене с внутренней стороны сбоку могут являться и иные заболевания, такие как гонартроз, менископатия, фибромиалгия, периартрит, остеомиелит, подагра, болезнь Осгуда-Шляттера и др. Также причиной могут стать микротравмы, укусы насекомых и животных.

Как снять болевые ощущения
Поскольку ноги постоянно подвергаются сильным нагрузкам, необходимо дать конечностям полноценный отдых, можно сделать легкий массаж. Лучше всего массаж выполнять самостоятельно, чтобы не усилить болевые ощущения.
Если боль носит воспалительный характер, необходимо принять горизонтальное положение, наложить плотную повязку. Это поможет уменьшить отек.
 По возможности необходимо принять обезболивающий препарат или использовать мазь. Если была получена травма, можно приложить лед или холодный предмет.
По возможности необходимо принять обезболивающий препарат или использовать мазь. Если была получена травма, можно приложить лед или холодный предмет.
При артрозе поможет теплый компресс или повязка. Ногу необходимо держать в полусогнутом состоянии, для нее это наиболее комфортное состояние.
Рекомендованные лечебные мероприятия
В каждом случае программа лечебных мероприятий разрабатывается индивидуально, в зависимости от характера боли, ее локализации, с учетом особенностей организма. Прежде чем определить методику лечения, доктор проведет необходимую диагностику: УЗИ, компьютерную или магнитно–резонансную томографию, рентген или артроскопию.
Существует несколько разновидностей лечения пораженных коленных суставов.

Массаж и лечебная гимнастика назначаются для ускорения регенерации поврежденных тканей после травм. Полезно выполнять следующие упражнения:
- имитация езды на велосипеде.
- махи ногами.
- сгибание–разгибание конечности.
Физиотерапия помогает ускорить выздоровление. Применяется по назначению лечащего врача. Показаны следующие процедуры:

- УВЧ–терапия. Под воздействием ультравысоких частот снижается количество болезнетворных бактерий в организме, улучшается кровообращение, активизируются защитные функции организма, снимаются отеки, воспаления и болевые ощущения.
- Электрофорез. При проведении процедуры пораженный участок подвергается постоянному воздействию электрических импульсов. Процедура оказывает противовоспалительное, обезболивающее, расслабляющее (для мышц) действие.Применяется при вывихах, артритах и переломах.
- Фонофорез сочетает в себе медикаментозное и ультразвуковое воздействие. Ультразвук помогает препаратам активнее проникать в кровь, тем самым ускоряя их действие на организм. Процедура устраняет мышечные спазмы, уменьшает боль, устраняет воспаления, улучшает кровообращение.
- Магнитотерапия — незаменимый метод лечения больных суставов. Улучшает питание тканей, уменьшает отечность, помогает снизить необходимую дозу лекарственных средств, ускоряет обмен веществ в хряще. Данная методика легко переносится. Применяется при воспалении сухожилий, переломах, артритах.
- УФО (ультрафиолетовое облучение) широко применяется при переломах, лечении разрывов связок и мышц. Не вызывает аллергических реакций и побочных эффектов. Способствует восстановлению костных тканей, уменьшению болевых симптомов.
Медикаментозное лечение назначается врачом при прогрессировании болезней и воспалительных процессов. В лечении применяются следующие группы препаратов: кортикостероиды, нестероидные противовоспалительные, анальгетики, антибиотики, хондропротекторы, витаминно-минеральные комплексы.

Хирургическое вмешательство назначается в зависимости от имеющейся патологии и индивидуальных особенностей пациента.
Профилактика
Профилактикой заболеваний суставов являются разумные физические нагрузки, правильное питание, закаливание организма. Необходимо исключить вредные привычки и вести здоровый образ жизни, следить за весом и избегать переохлаждений. Питание должно быть сбалансированным и содержать необходимую дневную дозу жиров, белков. Для суставов полезен желатин, витамин D, C. E и витамины группы В. Пища должна содержать коллаген и кальций.
Ношение удобной обуви, здоровый образ жизни и правильное питание помогут сохранить здоровье на долгие годы.
Почему болят колени с внутренней стороны? Что делать и как лечить боль в коленях
Раннее считалось, что эти ощущения чаще всего испытывают спортсмены и люди пожилого возраста, но со временем все больше людей обращаются в больницу с подобной симптоматикой независимо от вида своей профессиональной деятельности и возраста, даже дети дошкольного возраста.

Причин возникновения болевых ощущений в коленном суставе может быть очень много, но при первых же симптомах необходимо сразу же обратиться к врачу.
Основными причинами болей внутри колена могут стать:
- Чрезмерные физические нагрузки на ноги.
- Травмы.
- Артроз.
- Артрит.
- Воспалительные процессы в тканях.
- Рахит.
- Ревматизм.
- Растяжение связок и сухожилий.
- и др.
Симптоматика проходит по-разному, они могут возникать периодически и проходить в течение дня, болевые ощущения при поднимании или опускании с лестницы, при перемене погоды, появляется отечность, и др. но со временем они усиливаются и без комплексного лечения уже не обойтись.
Очень сильно болит колено, что делать?

Если она началась внезапно, то нужно сразу же зафиксировать сустав эластичным бинтом и прикладывать лед в течение нескольких дней, а также по максимуму ограничить двигательную активность. Для того, чтобы предотвратить отек, тело должно быть в положении выше уровня груди.
В медицинской практике нередки случаи наложения гипсовой повязки для обеспечения реабилитации колена. При интенсивных болях, которые не проходят 2-3 дня необходимо срочно обратиться к врачу. Скорее всего, причиной этих болей стало преждевременное старение коленного сустава.
Коленный сустав: что влияет на его преждевременное старение?
Факторы, которые влияют на преждевременное старение сустава:
- Остеортроз и артроз. Именно эти заболевания приводят к преждевременной старости и его полной неподвижности.
- Старение всего организма с возрастом.
- Избыточный вес у человека с лишним весом большие нагрузки на колени, которые превышают норму в несколько раз.
- Нарушение обмена веществ и гормонального баланса.
- Генетическая предрасположенность.
- Тяжелая физическая работа.
- Операции, травмы, переохлаждения.
- Нарушение кровообращения.
- Другие заболевания.
Строение коленного сустава

Сустав колена – сложный по структуре в строении человека. Его основу представляет соединение большой берцовой и бедренной кости. Внешняя сторона называется – латеральная, а внутренняя – медиальная. Силу движения обеспечивают крестообразные связки.
Утолщение хряща мениск, который расположен между суставами, обеспечивает равномерное распределение нагрузки на колено, а сам окружен мешочками с жидкостью, которые обеспечивают ему свободное скольжение костей и уменьшают трение между сухожильями.
Четырехглавая передняя мышца обеспечивает выпрямление колена, а подколенные сухожилия сгибают его. Такое сложное строение обеспечивает хорошую подвижность колена.
Боль в коленном суставе, причины

Она вызвана массой причин, но согласно медицинской практике, если рассматривать боль, которая возникает от физической нагрузки, то зачастую жалобы пациента выглядят следующим образом:
Болит коленный сустав после бега, причины

Зачастую они возникают в том случае, если пробежка осуществляется впервые. Сначала можно подумать, что это болят суставы, но это мышцы.
Но в случае, если пробежки регулярны, и раннее они не беспокоили, то болят уже суставы и нужно разбираться в причинах, которые могут быть вызваны:
- Травмой мениска, то есть внутренней части колена. Получить ее можно при травме поворота ноги, неправильной нагрузки на колено, при резком приседании или прыжке.
- Вывих чашечки. Боль в области чашечки ощущается сразу, и если не предпринимать своевременно меры, а продолжать бег, то они станут хроническими.
- Разрушение надколенных тканей от сильной физической нагрузки. Ощущается сразу и резко уменьшается подвижность.
- Растяжение или разрыв связок. Она сразу же носит острый характер, появляется отек и уменьшается подвижность, прикосновения очень болезненные, а на ногу практически невозможно стать.
- Межпозвонковая грыжа.
Болят колени во время ходьбы, причины

Возникают в том случае, если нарушена целостность, то есть он поражен.
Это вызвано:
- Неудобная обувь. Деформируется правильное распределение нагрузки.
- Любые травмы колена, даже самые незначительные на первый взгляд.
- Физическая нагрузка, которая связана с поднятием тяжелых предметов.
- Нарушение кровообращения.
Болят колени во время и после приседаний, причины
Например, тяжело подниматься или опускаться с лестничной площадки или при выполнении физических упражнений.
Причинами могут быть:
- Растяжение или разрыв сухожилий.
- Артроз или артрит.
- Неправильное выполнение техники упражнений.
Боли в коленях при разгибании и сгибании
Если они возникают в случае сгибания и разгибания колена, то, скорее всего, связаны с болезнями, такими как, болезнь Шлаттера, которая ощущается как при ходьбе, так и при сгибании и разгибании колена, артроз или артрит. Сразу уменьшить нагрузку до минимума.
Боли в коленях с внутренней стороны

Они нарушают выполнение его основных функций. Сустав может стать горячим при прикосновении, появится отек и небольшое покраснение. Часто наблюдаются кровоподтеки.
Это может быть вызвано:
- Артрит.
- Любые травмы ног.
- Многократный повтор одних и тех же физических упражнений, которые вызывают перегрузки. Например, многократный ежедневный подъем по лестнице, езда на велосипеде на длинные расстояния, бег на длинные дистанции и др.
- Инфекция кости.
- Киста Бейкера.
- Остеохондрит.
Почему возникают боли под коленкой

Они возникают из-за того, что сустав начинает деформироваться, связь между тканями нарушена, а любые нагрузки распределяются именно на внутреннюю его сторону.
Причины отечности коленей
Практически все нарушения вызывают отечность, чаще всего она моментально возникает при:
- Воспаление сухожилий – тенденит.
- Травмы.
- Остеопороз.
- Смещение коленной чашечки.
- Вывих.
- Перелом.
- Подагра.
- Воспаление.
Болит и отекает сустав: помощь в домашних условиях
Необходима помощь квалифицированных медиков срочно, а до их приезда, оказать следующую помощь:
- Полный покой.
- Приложить лед на 10-15 минут.
- Сделать спиртовой компресс.
- Обработать йодной сеткой.
Когда боль в колене не связана с болезнью?

Она может быть вызвана не только при болезни, а при чрезмерных нагрузках, которые срочно нужно уменьшить, поднятии тяжелых предметов, усталости, стресса. Если после отдыха колено не болит – то причина не в болезни.
Лечение народными методами
Для лечения эффективны не только фармацевтические препараты, но и народная медицина дает массу способов лечения:
- Мазь против болей и воспалений. Для приготовления мази необходимо взять в равных количествах следующие травы: зверобой, донник, хмель. Смешать их с вазелином до получения однородной массы. Полученной смесью обрабатывать колено и обернуть в теплый материал перед сном.
- Обрабатывать облепиховым маслом в течение дня. Для усиления эффекта пить облепиховый чай.
- Обработать соком алоэ смешанного с медом.
Боль в коленном суставе: лечение

После того, как врач поставил диагноз, можно начать лечение:
Ушиб колена
Боль появляется резко. Необходимо сразу зафиксировать его эластичным бинтом и приложить холод. Ограничить на время любые движения.
Менископатия
Повреждение внутреннего или внешнего менисков. Понадобится хирургическое вмешательство.
Разрыв связок
Резкая боль с мгновенным уменьшением опорной и двигательной функций, часто получаются при травмах. Необходимо обеспечить полный покой и наложить гипсовую повязку в больнице.
Хронический вывих надколенника
Фиксация эластичным бинтом или шиной, а также уменьшение физических нагрузок.
Воспаление сухожилий
Применение специальных мазей и препаратов по рецепту врача. Ограничение нагрузок.
Воспаление сумки сустава. Лечение проходит следующим образом:
- Обеспечение покоя
- Наложение давящих повязок
- Согревающие мази
- Врач может назначить антисептические проколы или пункции
- Прогревания
Это распространенное воспалительное заболевание.
Лечится следующим образом:
- Назначение медикаментозных препаратов
- Специальные мази
Реактивный артрит
Приводит к быстрой деформации сустава и полной его неподвижности. Лечится при помощи медикаментов.
Воспаляется внутренняя сторона сустава, начинает скапливаться жидкость. Лечение может быть медикаментозным, но чаще всего необходимо вмешательство хирурга.
Болезнь Гоффа
Вызывает перерождение жировой клетчатки, в результате чего теряется подвижность. В лечении назначают специальный массаж и процедуры, а также медикаменты и оздоровительная гимнастика.
Остеопороз
Снижается плотность костей. Врач назначает лекарственные препараты, массаж и ЛФК (лечебная физкультура).
Остеомиелит
Воспаление костной ткани. Лечение только медикаментозными препаратами.
Туберкулез костей
Очень опасное инфекционное заболевание, которое поражает кости. Вылечить его довольно сложно. Помощь в лечении оказывает сразу несколько врачей: терапевт, ортопед, нейрохирург и фтизиатр.
Источники:
http://zhenskoe-mnenie.ru/themes/health/bolit-koleno-s-vnutrennei-storony-chto-delat-kak-lechit-bolnoe-koleno-esli-lokalizatsiia-boli-sboku-s-vnutrennei-storony/
Почему возникают боли в колене с внутренней стороны?
http://keeprun.ru/health/pochemu-bolyat-koleni-s-vnutrennej-storony-chto-delat-i-kak-lechit-bol-v-kolenyax.html
ostamed.ru
Мазь троксевазин инструкция по применению детям: Троксерутин инструкция по применению: показания, противопоказания, побочное действие – описание Troxerutin гель д/наружн. прим. 2%: туба 20 г, 30 г, 40 г, 50 г или 100 г (40299)
Аналоги Троксевазин – инструкции по применению заменителей Троксевазин
💊 Аналоги препарата Троксевазин®
✅ Более 72 аналогов Троксевазин®
Выбранный препарат
Троксевазин гель д/наружн. прим. 2%: туба 40 г
Результаты поиска аналогов
Полные аналоги: 9
| Троксерутин | Гель д/наружн. прим. 2%: туба 20 г, 30 г, 40 г, 50 г или 100 г рег. №: ЛП-000487
от 01.03.11 №: ЛП-000487
от 01.03.11 | Произведено: ОЗОН (Россия) | ||
| Троксерутин | Гель д/наружн. прим. 2%: туба 25 г 1 шт., банки 25 г 1 или 20 шт. рег. №: ЛП-000757
от 29.09.11 №: ЛП-000757
от 29.09.11 | |||
| Троксерутин | Гель д/наружн. прим. 2%: тубы 20, 25, 30, 40, 50, 60, 70, 80 или 100 г, банки 20, 25, 30, 40, 50, 60, 70, 80 или 100 г рег. №: ЛП-004054 от 29.12.16 | |||
| Троксерутин | Гель д/наружн. | |||
| Троксерутин Вертекс | Гель д/наружн. прим. 2%: тубы 50 или 100 г рег. №: ЛП-004467 от 19.09.17 | |||
| Троксерутин Ветпром | Гель для наружного применения рег. №: ЛС-001490
от 15.07.11 №: ЛС-001490
от 15.07.11 | |||
| Троксерутин ВП | Гель для наружного применения рег. №: ЛП-006411 от 19.08.20 | |||
| Троксерутин Врамед | Гель д/наружн. | |||
| Троксимед | Гель для наружного применения рег. №: ЛП-006238 от 05.06.20 |
Групповые и нозологические аналоги могут быть использованы специалистами при назначении терапии
в отсутствие препаратов первой линии.
Классификация аналогов
- Полные аналоги – препараты, имеющие в составе идентичные активные вещества и схожие формы выпуска.
- Групповые аналоги (доступны специалистам) – препараты, содержащие активные вещества со схожим механизмом действия и имеющие схожие формы выпуска.
- Нозологические аналоги (доступны специалистам) – могут быть использованы специалистами при назначении терапии в отсутствие препаратов «первой линии».
Венотонизирующее и венопротекторное средство – список препаратов фармако-терапевтической группы (ФТГ) в справочнике лекарственных средств Видаль
| Ангиорус | Таб. | |||
| Ангиорус | Таб., покр. пленочной оболочкой, 50 мг+450 мг: 20, 30 или 60 шт. рег. №: ЛП-004167 от 28.02.17 | |||
| Вазокет® | Таблетки рег. №: ЛС-001940
от 01.04.11
Дата перерегистрации: 30.04.20 №: ЛС-001940
от 01.04.11
Дата перерегистрации: 30.04.20 | |||
| Венарус® | Таб., покр. пленочной оболочкой, 450 мг+50 мг: 20, 30, 40, 45, 60, 70, 80, 90, 105, 120 или 135 шт. рег. №: ЛСР-002282/08 от 01.04.08 Дата перерегистрации: 14.09.20 | |||
| Венарус® | Таб. | |||
| Венарус® 1000 | Таблетки, покрытые пленочной оболочкой рег. №: ЛП-006590 от 23.11.20 | |||
| Венарус® 500 | Таб. | |||
| Венатабс | Таб., покр. пленочной оболочкой, 450 мг+50 мг: 18, 20, 27, 28, 30, 36, 40, 42, 45, 54, 56, 60, 84 или 90 шт. рег. №: ЛП-005754 от 28.08.19Таб. | |||
| Венолайф Дуо | Таб., покр. пленочной оболочкой, 500 мг: 30 или 60 шт. рег. №: ЛП-005215 от 03.12.18Таб. | |||
| Венолек® | Таблетки, покрытые пленочной оболочкой рег. №: ЛСР-006551/09 от 17.08.09 Дата перерегистрации: 05.12.19 | |||
| Веносмин | Таб. Таб., покр. пленочной оболочкой, 100 мг+900 мг: 10, 20, 30, 40, 50, 60, 70, 80 или 90 шт. рег. №: ЛП-005144 от 25.10.18 | |||
| Детравенол | Таб. Таб., покр. пленочной оболочкой, 1000 мг: 30 или 60 шт. рег. №: ЛП-005365 от 25.02.19 Дата перерегистрации: 11.11.19 | Произведено: ОЗОН (Россия) | ||
| Детралекс® | Сусп. | |||
| Детралекс® | Таб., покр. пленочной оболочкой, 1000 мг: 18, 27, 30 или 60 шт. рег. №: ЛП-003635 от 17. 05.16
Дата перерегистрации: 14.04.20 05.16
Дата перерегистрации: 14.04.20 | |||
| Детралекс® | Таб., покр. пленочной оболочкой, 500 мг: 28, 30, 36, 56 или 60 шт. рег. №: П N011469/01 от 26.06.09 Дата перерегистрации: 19.11.18 | |||
| Диовенгес | Таблетки, покрытые пленочной оболочкой рег. №: ЛП-004850
от 23.05.18 №: ЛП-004850
от 23.05.18 | |||
| Диоридинвел | Таблетки, покрытые пленочной оболочкой рег. №: ЛП-004732 от 12.03.18 | |||
| Диосмин | Таб. | Произведено: ОЗОН (Россия) | ||
| Диосмин+Гесперидин Вертекс | Таблетки, покрытые пленочной оболочкой рег. №: ЛП-006091 от 10.02.20 | |||
| Диосперидин | Таблетки, покрытые пленочной оболочкой рег. №: ЛП-006341 от 13.07.20 | |||
| Неопракт Табс | Таблетки, покрытые пленочной оболочкой рег. №: ЛП-006204 от 14.05.20 | |||
| Ремерус® Ультра | Таблетки, покрытые пленочной оболочкой рег. №: ЛП-006214 от 20.05.20 | |||
| Стимулвен® | Таб., покр. пленочной оболочкой, 1000 мг: 10, 20, 30, 40, 50, 60 или 100 шт. рег. №: ЛП-006826 от 09.03.2021 | |||
| Стимулвен® | Таблетки, покрытые пленочной оболочкой рег. №: ЛП-004899 от 25.06.18 | |||
| Троксактив | Таб., покр. пленочной оболочкой, 500 мг: 30, 60, 90 или 120 шт. рег. №: ЛП-006947 от 19.04.2021Таб., покр. пленочной оболочкой, 1000 мг: 30, 60 или 90 шт. рег. №: ЛП-006947 от 19.04.2021 | |||
| Троксевазин® | Гель д/наружн. прим. 2%: туба 40 г рег. №: П N012713/02 от 15.08.08 | |||
| Троксевазин® | Капс. 300 мг: 50 или 100 шт. рег. №: П N012713/01 от 25.03.08 | |||
| Троксевазин® | Капс. 300 мг: 50 или 100 шт. рег. №: ЛП-N (000083)-(РГ- RU) от 15.10.20 | |||
| Троксерутин | Гель д/наружн. прим. 2%: туба 20 г, 30 г, 40 г, 50 г или 100 г рег. №: ЛП-000487 от 01.03.11 | Произведено: ОЗОН (Россия) | ||
| Троксерутин | Гель д/наружн. прим. 2%: туба 25 г 1 шт., банки 25 г 1 или 20 шт. рег. №: ЛП-000757 от 29.09.11 | |||
| Троксерутин | Гель д/наружн. прим. 2%: туба 30 г, 40 г или 50 г рег. №: ЛП-006916 от 09.04.2021 | Произведено: VETPROM (Болгария) | ||
| Троксерутин | Гель д/наружн. прим. 2%: тубы 20, 25, 30, 40, 50, 60, 70, 80 или 100 г, банки 20, 25, 30, 40, 50, 60, 70, 80 или 100 г рег. №: ЛП-004054 от 29.12.16 | |||
| Троксерутин | Гель д/наружн. прим. 2%: тубы 30 г или 40 г рег. №: ЛП-004124 от 08.02.17 | |||
| Троксерутин | Капс. 300 мг: 10, 20, 30, 40 или 50 шт. рег. №: ЛП-005645 от 09.07.19 | |||
| Троксерутин | Капс. 300 мг: 10, 20, 30, 50, 60, 90, 100, 150, 180 или 300 шт. рег. №: ЛП-002185 от 19.08.13 | Произведено: ОЗОН (Россия) | ||
| Троксерутин | Капс. 300 мг: 30 или 50 шт. рег. №: ЛП-003656 от 30.05.16 | |||
| Троксерутин | Капс. 300 мг: 30, 50, 60, 90 или 100 шт. рег. №: ЛП-003824 от 07.09.16 | |||
| Троксерутин Велфарм | Капсулы рег. №: ЛП-004972 от 07.08.18 | |||
| Троксерутин Вертекс | Гель д/наружн. прим. 2%: тубы 50 или 100 г рег. №: ЛП-004467 от 19.09.17 | |||
| Троксерутин Вертекс | Капс. 300 мг: 30, 50, 60, 90 или 100 шт. рег. №: ЛП-004486 от 05.10.17 | |||
| Троксерутин Ветпром | Гель для наружного применения рег. №: ЛС-001490 от 15.07.11 | |||
| Троксерутин ВП | Гель для наружного применения рег. №: ЛП-006411 от 19.08.20 | |||
| Троксерутин Врамед | Гель д/наружн. прим. 2%: туба 40 г рег. №: П N011640/01 от 26.09.11 | |||
| Троксерутин Врамед | Капс. 300 мг: 50 шт. рег. №: П N011640/02 от 08.08.11 | |||
| Троксерутин Санофи | Капсулы рег. №: П N015161/01 от 13.08.08 Дата перерегистрации: 23.05.18 | Произведено: ZENTIVA (Чешская Республика) | ||
| Троксерутин-БВ | Капсулы рег. №: ЛП-006378 от 29.07.20 | |||
| Троксерутин-МИК | Капсулы рег. №: П N014572/01 от 26.03.12 | |||
| Троксефен | Капс. 300 мг: 10, 15, 20, 30, 40, 45, 50, 60, 75, 80, 90, 100 или 120 шт. рег. №: ЛП-006740 от 01.02.2021 | |||
| Троксифарм | Гель д/наружн. прим. 2%: туба 30 г, 35 г, 40 г, 45 г или 50 г рег. №: ЛП-006894 от 07.04.2021 | Произведено: VETPROM (Болгария) | ||
| Флебавен® | Таб., покр. пленочной оболочкой, 1000 мг: 32 или 64 шт. рег. №: ЛП-006660 от 18.12.2020 | |||
| Флебавен® | Таблетки, покрытые пленочной оболочкой рег. №: ЛП-003371 от 17.12.15 | |||
| Флебопресс® | Капсулы рег. №: ЛП-004834 от 07.05.18 | Произведено: ОЗОН (Россия) | ||
| Троксевенол | Гель для наружного применения рег. №: ЛП-001390 от 20.12.11 | |||
инструкция по применению, аналоги, состав, показания
Гиперчувствительность (аллергия) к действующему или к какому-либо вспомогательному компоненту препарата.
Предостережения при применении
Троксевазин гель нельзя наносить на слизистые оболочки, открытые раны и экзематозные участки кожи.
С осторожностью применять у пациентов с печеночной недостаточностью.
С осторожностью применять у пациентов, одновременно принимающих антикоагулянты.
При внезапном появлении сильно выраженных симптомов венозной недостаточности (особенно на одной ноге) – отек, изменение цвета кожи, ощущение напряжения и жара, боль – следует обратиться к врачу для исключения тромбоза вен нижних конечностей.
При ухудшении симптомов или появлении признаков инфекции кожи или подкожной клетчатки следует обратиться к врачу.
Бензалкония хлорид и динатрия эдетат, входящие в состав геля, могут вызывать раздражение кожи и реакции гиперчувствительности – покраснение, зуд. При возникновении перечисленных реакций применение препарата следует прекратить.
При нарушениях венозного кровообращения максимальный эффект лечения наблюдается при здоровом, сбалансированном образе жизни, при этом необходимо избегать длительного пребывания на солнце, длительного стояния на ногах, увеличения веса тела, совершать пешие прогулки.
Пациентам следует неукоснительно соблюдать назначенные врачом дополнительные лечебные меры, такие как ношение компрессионного лечебного трикотажа (гольфы, чулки), компрессы, прохладный душ на область нижних конечностей и т.д.
Взаимодействие с другими лекарственными средствами и другие формы взаимодействия
Данные относительно лекарственных взаимодействий отсутствуют.
Особые указания для некоторых групп пациентов
Использование препарата не рекомендуется у детей и подростков в возрасте до 18 лет из-
за отсутствия соответствующих клинических данных.
Применение во время беременности и кормления грудью
Данных относительно нежелательного воздействия на плод и новорожденного при использовании препарата нет. Использование во время беременности и в период лактации допустимо, если польза для матери превышает потенциальный риск для плода/младенца.
Влияние на способность управления транспортными средствами и работу с техникой
Троксевазин гель не оказывает влияния на способность управлять автотранспортным средством и работать с движущимися механизмами.
Информация о правильном применении
Способ применения и дозировка
Всегда принимайте Троксевазин точно в соответствии с инструкциями данного листка- вкладыша.
Гель наносят два раза в сутки (утром и вечером), осторожно втирая в пораженные участки кожи легкими массирующими движениями до полной резорбции препарата. Если необходимо, можно применять под повязкой или эластичными чулками.
Нет данных о необходимости коррекции дозы у пациентов с почечной, печеночной недостаточностью, лиц пожилого возраста.
Длительность применения
Если симптомы сохраняются в течение более 2 недель, необходимо проконсультироваться с врачом.
Если у Вас сложилось впечатление, что Троксевазин действует слишком слабо или слишком сильно, проконсультируйтесь с лечащим врачом или фармацевтом.
инструкция по применению, аналоги, состав, показания
Троксевазин не применяют при гиперчувствительности к троксерутину или какому-либо другому компоненту препарата.
Предостережения при применении
Для того чтобы появился ожидаемый терапевтический результат, необходимо строго соблюдать указания врача по дозировке и продолжительности лечения.
Не рекомендуется длительное использование пациентам с выраженными нарушениями функции почек.
Препарат неэффективен при отеках вследствие заболеваний печени, почек или сердечно-сосудистой системы.
Препарат содержит лактозу и не рекомендован пациентам с лактозной недостаточностью, галактоземией или глюкозным/галактозным синдромом мальабсорбции.
Ввиду наличия красителей (Е 104 и Е 110) лечение препаратом может вызвать реакции аллергического типа, в том числе астму. Риск появления аллергии выше при наличии аллергии к аспирину.
При нарушениях венозного кровообращения максимальный эффект лечения наблюдается при здоровом, сбалансированном образе жизни, при этом необходимо избегать длительного пребывания на солнце, длительного стояния на ногах, увеличения массы тела, совершать пешие прогулки.
Пациентам следует неукоснительно соблюдать назначенные врачом дополнительные лечебные меры, такие как ношение компрессионного лечебного трикотажа (гольфы, чулки), компрессы, прохладный душ на область нижних конечностей и т.д.
Если возникают аномально сильные жалобы, в особенности – на состояние ног, которые характеризуются воспалением, изменением цвета кожи, чувством напряжения или жара, уплотнениями под кожей, болями, язвами, тромбофлебитом, отеком одной или обеих ног, следует незамедлительно обратиться к врачу, так как данные симптомы могут являться признаками серьезного заболевания (тромбоза вен нижних конечностей). То же относится к признакам сердечной и почечной недостаточности. При острых приступах геморроя прием данного препарата не заменяет специального лечения других заболеваний аноректальной области. Лечение должно назначаться коротким курсом. Если симптомы не проходят быстро, необходимо провести проктологическое обследование и пересмотреть проводимую терапию.
Взаимодействие с другими лекарственными средствами и другие формы взаимодействия
Информируйте Вашего врача или фармацевта, если Вы принимаете, недавно принимали или, возможно, будете принимать другие лекарства.
Нет данных об установленных лекарственных взаимодействиях.
Применение Троксевазина и прием пищи, напитков и алкоголя
Нет ограничений применения препарата и приема пищевых продуктов и напитков.
Применение во время беременности и кормления грудью
Если Вы беременны или кормите грудью, подозреваете или планируете беременность, посоветуйтесь с Вашим врачом или фармацевтом перед применением этого лекарства.
Не рекомендуется применять в I триместре беременности, во II и III триместрах беременности – по рекомендации врача, в случаях, если польза для женщины превышает потенциальный риск для плода.
Нет данных о применении троксерутина в период грудного вскармливания.
Влияние на способность управления транспортными средствами и работу с техникой
Троксевазин не оказывает влияния на способность управления автомобилем и пользования техникой.
Информация о вспомогательных веществах
Троксевазин содержит лактозу и Е110. Пациенты с редкими наследственными проблемами, такими как непереносимость галактозы, лактазный дефицит Лаппа или глюкозная/ галактозная мальабсорбция, не должны принимать это лекарство.
Краситель (Е110) может вызвать аллергические реакции.
Троксевазин капсулы 300мг №50 (Троксерутин)
Показания
Противопоказания
Состав
Способ применения
Особые указания
Хроническая венозная недостаточность, постфлебитический синдром, трофические нарушения при варикозной болезни и трофические язвы. В качестве вспомогательного лечения после склеротерапии вен и удаления варикозных узлов. Геморрой (боль, экссудация, зуд и кровотечение). Венозная недостаточность и геморрой при беременности, начиная со II триместра. В качестве вспомогательного лечения ретинопатии у больных сахарным диабетом, артериальной гипертензией и атеросклерозом.
Повышенная чувствительность к рутозидам или к другим компонентам препарата. Беременность (I триместр). Язвенная болезнь желудка и двенадцатиперстной кишки, хронический гастрит в фазе обострения, детский возраст до трех лет (твердая лекарственная форма). С осторожностью следует применять (длительное применение) при почечной недостаточности, детский возраст с 3 до 15 лет. Применять Троксевазин во время беременности (II и III триместры) и в период лактации следует в случае, если ожидаемая польза для матери преобладает над возможным риском для плода и ребенка.
Активное вещество: Троксерутин. Форма выпуска: 1.Капсулы 300 мг №50; 2.Капсулы 300 мг №100.
Внутрь, во время еды; капсулы проглатывают целиком, запивая достаточным количеством воды. На начальном этапе лечения назначают по 1 капсуле (300 мг) 3 раза в сутки. Эффект обычно развивается в течение 2 недель, после чего лечение продолжают в той же дозе или снижают до минимальной поддерживающей – 600 мг, либо приостанавливают (при этом достигнутый эффект сохраняется на протяжении не менее 4 недель). Курс лечения составляет в среднем 3-4 недели, необходимость более длительного лечения определяется индивидуально. При диабетической ретинопатии назначают 0.9 – 1.8 г/сут.
Особые указания: Если в период применения препарата выраженность симптомов заболевания не уменьшается, следует проконсультироваться с врачом. Прием препарата не оказывает влияния на двигательные и психические реакции, не препятствует управлению транспортными средствами и работе с механизмами. Опыта применения препарата у детей младше 15 лет недостаточно, что требует осторожности при его применении. Взаимодействие с другими препаратами: Действие усиливается при одновременном приеме аскорбиновой кислоты. Побочные эффекты: Аллергические реакции (например, кожная сыпь), тошнота, диарея, изжога, головная боль, «приливы» крови к лицу, эрозивно-язвенное поражение желудочно-кишечного тракта.
инструкция к применению лекарственного средства
Инструкция к применению
Состав:действующие вещества: хлорамфеникол, метилурацил;
1 г мази содержит хлорамфеникола в пересчете на 100 % сухое вещество – 7,5 мг; метилурацила в пересчете на 100 % сухое вещество – 40 мг;
вспомогательные вещества: полиэтиленгликоль 1500, полиэтиленгликоль 400.
Лекарственная форма.
Мазь.
Основные физико-химические свойства: суспензионная мазь белого или белого с желтоватым оттенком цвета.
Фармакотерапевтичеcкая группаСредства для лечения ран и язвенных поражений.
Код АТХ D03A X.
Фармакологические свойстваФармакодинамика.
Комбинированный препарат для местного применения с антимикробным, репаративным и противовоспалительным действием.
Хлорамфеникол (левомицетин), входящий в состав препарата, оказывает антимикробное действие, механизм которого связан с нарушением синтеза белков микроорганизмов. Действует бактериостатически, активен в отношении грамположительных и грамотрицательных микроорганизмов (стафилококк, стрептококк, синегнойная и кишечная палочки).
Метилурацил ускоряет процессы клеточной регенерации, способствует рубцеванию ран и оказывает противовоспалительное действие.
Полиэтиленоксидная основа адсорбирует раневой экссудат, потенцирует активность лекарственных веществ.
Фармакокинетика.
Препарат легко проникает в ткани без повреждения биологических мембран, однако степень системного всасывания после применения препарата на кожу, раны и слизистые оболочки неизвестна.
Клинические характеристики.
ПоказанияЛечение гнойных ран (в том числе инфицированных смешанной микрофлорой) в первой фазе раневого процесса, трофических язв, пролежней, инфицированных ожогов, фурункулов, карбункулов.
ПротивопоказанияАллергия на компоненты лекарственного средства; псориаз, экзема, грибковые поражения.
Взаимодействие с другими лекарственными средствами и другие виды взаимодействий.
Нежелательно одновременное применение с препаратами, угнетающими кроветворение (сульфаниламидами, цитостатиками, производными пиразолина), с дифенилом, барбитуратами, этанолом. Одновременное применение препарата с эритромицином, олеандомицином, нистатином и леворином повышает антибактериальную активность линимента, а с солями бензилпенициллина – понижает.
Особенности примененияИспользование антибактериальных средств для местного применения может привести к сенсибилизации кожи, что сопровождается развитием реакции повышенной чувствительности при дальнейшем использовании этого препарата наружно или в виде лекарственных форм системного действия.
При наличии гнойных или некротических масс антибактериальное действие препарата сохраняется.
При длительном (более 1 месяца) применении препарата необходимо осуществлять контроль состояния периферической картины крови.
Не следует нарушать правила применения лекарственного средства. Не допускать попадания мази в глаза.
Применение в период беременности или кормления грудью.
Применение лекарственного средства в период беременности или кормления грудью оправдано только в том случае, когда предполагаемая польза для матери превышает потенциальный риск для плода или ребенка.
Способность влиять на скорость реакции при управлении автотранспортом или другими механизмами.
Препарат не влияет на способность управлять транспортными средствами и работать с другими механизмами.
Способ применения и дозыМазь Левомеколь предназначена для местного применения взрослым и детям старше 3 лет.
Мазью пропитывать стерильные марлевые салфетки, которые накладывать на рану. Возможно введение мази в гнойные полости через катетер (дренажную трубку) с помощью шприца. В этих случаях мазь Левомеколь предварительно подогревать до 35–36 °С. Перевязки выполнять ежедневно до полного очищения ран от гнойно-некротических масс и до начала их грануляции. При большой площади раневых поверхностей суточная доза мази в пересчете на хлорамфеникол (левомицетин) не должна превышать 3 г.
Мазь применять с первых суток повреждения в течение 4 дней. Гиперосмолярную мазь Левомеколь не рекомендуется применять продолжительное время, потому что она способна вызывать осмотический шок в неповрежденных клетках. На 5–7 сутки лечения рекомендуется сменить мазь на препараты, восстанавливающие целостность поврежденной ткани.
Дети. Не применять детям до 3 лет.
Передозировка
Случаи передозировки неизвестны. При использовании мази Левомеколь согласно приведенным рекомендациям передозировка невозможна. Однако длительное (более 5–7 дней) местное применение часто приводит к контактной сенсибилизации, которая сопровождается развитием реакций повышенной чувствительности при следующем применении препарата наружно или в виде лекарственных форм для системного применения. Терапия симптоматическая.
Побочные реакции.Возможна общая слабость и аллергические реакции, в том числе кожные высыпания, зуд, дерматиты, местный отек, крапивница, жжение, гиперемия, ангионевротический отёк и другие признаки, которые не отмечались до лечения. В таких случаях применение мази необходимо прекратить.
Срок годности.3 года.
Не применять препарат после окончания срока годности, указанного на упаковке.
Условия хранения.Хранить в оригинальной упаковке при температуре не выше 25 ºС.
Хранить в недоступном для детей месте.
Упаковка.По 40 г в тубе. По 1 тубе в пачке.
Категория отпуска.Без рецепта.
Производитель.ПАО «Фармак».
Местонахождение производителя и его адрес места осуществления деятельности.
Украина, 04080, г. Киев, ул. Фрунзе, 74.
Дата последнего пересмотра. 21.03.2019
Реклама лікарського засобу. Перед застосуванням лікарського засобу обов’язково проконсультуйтесь з лікарем та ознайомтесь з інструкцією на лікарський засіб.
Троксевазин гель 2% 40г, показания и противопоказания, состав и дозировка — АптекаМос
| ||||||
| ||||||
| ||||||
| ||||||
| ||||||
| ||||||
| ||||||
| ||||||
| ||||||
| ||||||
| ||||||
| ||||||
| ||||||
|
Троксевазин Гель 40г
Нажмите на изображение для галереи
ТРОКСЕВАЗИН ГЕЛЬ (ВАРИКОЗНЫЕ Вены, паутинные вены, нитевидные вены) 40 G.
Активные ингредиенты: троксерутин 2%
Троксерутин является производным НАТУРАЛЬНОГО биофлавоноида рутина.Троксерутин содержится во многих растениях и может быть легко извлечен из Sophora japonica (японского дерева пагоды). Троксерутин является антиоксидантом и благотворно влияет на здоровье вен. Троксерутин используется при лечении варикозного расширения вен и сосудистых звездочек.
ТРОКСЕВАЗИН лечит капилляры, увеличивая их выносливость и снижая проницаемость стенок венозных кровеносных сосудов.
ТРОКСЕВАЗИН оказывает противоварикозное действие, повышая стабильность капилляров и нормализуя их проницаемость. Он также обладает определенным противовоспалительным действием.
Благодаря этим фармакологическим эффектам ТРОКСЕВАЗИН снимает отек, боль и трофические нарушения и делает возможным эффективное лечение хронической венозной недостаточности и ее осложнений.
ПОКАЗАНИЯ – венозная недостаточность нижних конечностей
для лечения:
• PRE-варикозного И варикозного СИНДРОМ
• Сосудистые сеточки
• варикозной ЯЗВА
• Поверхностного тромбофлебит, флебит, пост-PHLEBITISCONDITIONS
• ХВН
• геморроя
• РЕТИНОПАТИЯ
• МЫШЕЧНЫЕ КОРАБЛИ
• БОЛИ ТРАВМАТИЧЕСКОГО ПРОИСХОЖДЕНИЯ – СЛЕДУЮЩИЕ С КОНТУЗИЯМИ, ДИСТОРАЗИЯМИ, ВЫСОКОКАМИ И Т.Д.
• ОТЕК И БОЛЬ ПРИ ТРАВМАХ И РАЗЛИЧНЫХ ВЕН
• РАЗЛИЧНЫЙ ДЕРМАТИТ
В качестве вспомогательного средства при лечении склеропатии и венэктомии.
ПРИМЕНЕНИЕ:
* Небольшое количество дважды в день наносить на требуемые участки и массировать кожу.
* Нанесите ТРОКСЕВАЗИН® на чистую сухую кожу без порезов, инфекций или высыпаний.
* Избегайте воздействия солнечных лучей и искусственного света на кожу, на которую наносите ТРОКСЕВАЗИН®, например, в кабинах для загара.
* Вымойте руки после нанесения геля, если вы не обрабатываете руки.
* Подождите 1-2 минуты, прежде чем надевать одежду на область нанесения.
* Не принимайте душ, не купайтесь и не плавайте в течение как минимум одного часа после нанесения геля.
* Не допускайте попадания ТРОКСЕВАЗИНА® в глаза, нос и рот.
ПРОТИВОПОКАЗАНИЯ: Чувствительность к рутозидам в анамнезе.
ПОБОЧНЫЕ РЕАКЦИИ: Очень редко кожные аллергические реакции.
ВЗАИМОДЕЙСТВИЕ ЛЕКАРСТВЕННЫХ СРЕДСТВ: О взаимодействии с другими лекарствами не сообщалось. ТРОКСЕВАЗИН можно комбинировать с другими венотоническими препаратами или с местными лекарственными формами этой группы.
- Код товара: Troxevasin-Gel-40g
- Наличие: В наличии
Экспресс-доставка?
1-2 рабочих дня для всего Евросоюза за 15,99 £.Для остального мира свяжитесь с нами.
Теги: стенки сосудов, капилляры, проницаемость
Троксевазин гель 40 г.
Что такое Троксевазин и для чего он применяется
Действующим веществом лекарственного препарата Троксевазин является троксерутин. Троксерутин укрепляет стенки сосудов (капилляров).Используется для снятия отека и связанных с ним симптомов хронической венозной недостаточности (усталость, тяжесть, отек, боль и скованность, онемение и покалывание в ногах при боли после склеротерапии или долгого путешествия), а также для облегчения боли и отека травматического происхождения в виде растяжения связок или мышц. травма, повреждение.
2. Что вы должны знать перед использованием Троксевазина
Не используйте Троксевазин:
, если у вас аллергия на активное вещество или любой из ингредиентов Троксевазина, перечисленных в разделе 6.
Предупреждения и меры предосторожности
Троксевазин гель не следует применять на слизистые оболочки, открытые раны и экзему.
Другие лекарства и Троксевазин
Сообщите своему врачу или фармацевту, если вы принимаете, недавно принимали или собираетесь принимать какие-либо другие лекарства. Нет доказательств лекарственного взаимодействия.
Троксевазин с едой, напитками и алкоголем
Нет ограничений относительно употребления и приема пищи и напитков.
Беременность, лактация и фертильность
Если вы беременны или кормите грудью, подозреваете, что беременны или планируете забеременеть, перед приемом этого лекарства проконсультируйтесь с врачом или фармацевтом.Нет доказательств неблагоприятного воздействия на плод и новорожденного при использовании продукта.
Вождение и работа с механизмами
Не влияет на способность управлять автомобилем и работать с механизмами.
Троксевазин содержит хлорид бензалкония
Хлорид бензалкония вызывает раздражение и может вызывать кожные реакции.
3. Как применять Троксевазин
Всегда применяйте Троксевазин точно так, как описано в этой брошюре. Если вы не уверены, спросите своего врача или фармацевта.
Применяют наружно два раза в день. Гель втирают легкими массажными движениями до полного рассасывания.При необходимости также можно накладывать под тугую или эластичную повязку. В более тяжелых случаях рекомендуется комбинированная терапия капсулами Троксевазина.
При приеме большей дозы Троксевазина
При приеме внутрь больших количеств необходимо проведение совместных мероприятий по выведению из организма (рвотное средство) и симптоматическое лечение.
Если вы забыли использовать Троксевазин
Если вы забыли спреды, приложите его при следующем регулярном приеме, не увеличивая дозу.
Если у вас есть дополнительные вопросы по использованию этого продукта, спросите своего врача или фармацевта.
4. Возможные побочные эффекты
Как и все лекарства, это лекарство может вызывать побочные эффекты, хотя и не у всех.
После применения геля Троксевазин очень редкие реакции раздражения кожи – покраснение, зуд, кожные высыпания. Они быстро исчезают после прекращения лечения.
Если какой-либо из побочных эффектов станет серьезным или вы заметите другие эффекты, не указанные в данном информационном листке, сообщите об этом своему врачу или фармацевту.
5. Как хранить Троксевазин
Хранить в недоступном для детей месте.
При температуре ниже 25 ° С. Не замораживать!
Троксевазин нельзя использовать после истечения срока годности, указанного на упаковке. Срок годности относится к последнему дню этого месяца.
Срок годности после первого вскрытия тары: 6 месяцев.
Не выбрасывайте лекарства в сточные воды или бытовые отходы. Спросите у фармацевта, как утилизировать лекарства, которые больше не нужны. Эти меры помогут защитить окружающую среду.
6. Содержимое упаковки и прочая информация
Действующим веществом в 1 г геля является троксерутин (троксерутин) 20 мг.
Прочие ингредиенты: карбомер, динатрий эдетат, хлорид бензалкония, троламин, очищенная вода.
Троксевазин внешний вид и содержимое упаковки
Желтая или бледно-коричневая однородная гелевая масса.
40 г 2% геля Троксевазина в алюминиевой мембранной тубе, закрытой навинчивающейся крышкой. 20 г, 40 г или 100 г 2% геля Троксевазина в трубке с ламинарной мембраной, закрытой навинчивающейся крышкой.
Одна туба в картонной коробке.
Троксевазин 2% * 40 мл гель от Actavis
Арт.номер: 0865
Действующим веществом лекарственного препарата Троксевазин является троксерутин. Троксерутин укрепляет стенки сосудов (капилляров). Используется для снятия отека и связанных с ним симптомов хронической венозной недостаточности (усталость, тяжесть, отек, боль и скованность, онемение и покалывание в ногах при боли после склеротерапии или долгих путешествий), а также для облегчения боли и отека травматического происхождения, вызванного растяжением или травмой мышц. .
Действующим веществом лекарственного препарата Троксевазин является троксерутин.Троксерутин укрепляет стенки сосудов (капилляров). Используется для снятия отека и связанных с ним симптомов хронической венозной недостаточности (усталость, тяжесть, отек, боль и скованность, онемение и покалывание в ногах при боли после склеротерапии или долгих путешествий), а также для облегчения боли и отека травматического происхождения, вызванного растяжением или травмой мышц. .
Не используйте Троксевазин:
, если у вас аллергия на действующее вещество или какие-либо другие ингредиенты Троксевазина.
Предупреждения и меры предосторожности
Троксевазин гель не следует наносить на слизистые оболочки, открытые раны и экзему.
Другие лекарства и Троксевазин
Сообщите своему врачу или фармацевту, если вы принимаете, недавно принимали или собираетесь принимать какие-либо другие лекарства. Нет доказательств лекарственного взаимодействия.
Троксевазин с едой, напитками и алкоголем
Нет ограничений относительно употребления и приема пищи и напитков.
Беременность, лактация и фертильность
Если вы беременны или кормите грудью, вы подозреваете, что беременны или планируете забеременеть, проконсультируйтесь с врачом или фармацевтом, прежде чем принимать это лекарство.Нет доказательств неблагоприятного воздействия на плод и новорожденных при использовании продукта.
Вождение и использование машин
Не влияет на способность управлять транспортными средствами и машинами.
Троксевазин содержит хлорид бензалкония
Хлорид бензалкония вызывает раздражение и может вызывать кожные реакции.
Как и все лекарства, это лекарство может вызывать побочные эффекты, хотя и не у всех.
После применения геля Троксевазин редко наблюдаются реакции раздражения кожи – покраснение, зуд, кожные высыпания.Они быстро исчезают после прекращения приема.
Если какой-либо из побочных эффектов станет серьезным или вы заметите другие эффекты, не указанные в данном информационном листке, сообщите об этом своему врачу или фармацевту.
Как хранить Троксевазин
Хранить в недоступном для детей месте.
При температуре ниже 25 ° С. Не замораживать!
Не используйте Троксевазин после истечения срока годности, указанного на упаковке. Срок годности относится к последнему дню этого месяца.
Срок годности после первого открытия: 6 месяцев.
Не выбрасывайте лекарства в сточные воды или бытовые отходы.Спросите у фармацевта, как утилизировать лекарства, которые больше не используются. Эти меры помогут защитить окружающую среду.
Производитель: Actavis
Всегда используйте Троксевазин точно так, как описано в этой брошюре. Если вы не уверены, спросите своего врача или фармацевта.
Применять наружно два раза в день. Гель втирают легкими массажными движениями до полного впитывания. При необходимости можно накладывать под тугую или эластичную повязку. В более тяжелых случаях рекомендуется комбинированная терапия капсулами Троксевазина.
При приеме большего количества Троксевазина
При приеме внутрь больших количеств необходимо проведение совместных мероприятий по выведению из организма (рвотные средства) и симптоматическое лечение.
Если вы забыли использовать Троксевазин
Если вы пропустили спред, примените его при следующем регулярном приеме, не увеличивая дозу.
Если у вас есть дополнительные вопросы по использованию этого продукта, спросите своего врача или фармацевта.
Действующее вещество в 1 г геля – троксерутин (троксерутин) 20 мг.
Прочие ингредиенты: карбомер, динатрия эдетат, бензалкония хлорид, троламин, очищенная вода.
Троксевазин 300 мг * 50 капсул от Actavis
Ref. номер: 0865
Действующим веществом лекарственного препарата Троксевазин является троксерутин. Троксерутин укрепляет стенки сосудов (капилляров). Используется для снятия отека и связанных с ним симптомов хронической венозной недостаточности (усталость, тяжесть, отек, боль и судороги, онемение и покалывание в ногах, «предвзятое отношение к ступням» с помощью эластичных компрессионных чулок для варикозного дерматита в комплексном лечении варикозной язвы; для облегчения симптомов геморроя в комплексном лечении лимфатических отеков и диабетической ретинопатии.
Не принимайте Троксевазин:
, если у вас аллергия на активное вещество или какие-либо другие ингредиенты Троксевазина, перечисленные в параграфе 6.
Предупреждения и меры предосторожности
Этот продукт не эффективен при отеках, сопровождающих заболевания печени, почек и сердечно-сосудистой системы.
Другие лекарства и Троксевазин
Сообщите своему врачу или фармацевту, если вы принимаете, недавно принимали или собираетесь принимать какие-либо другие лекарства. Нет доказательств лекарственного взаимодействия.
Троксевазин с едой, напитками и алкоголем
Нет ограничений относительно употребления и приема пищи и напитков.
Беременность, лактация и фертильность
Если вы беременны или кормите грудью, вы подозреваете, что беременны или планируете забеременеть, проконсультируйтесь с врачом или фармацевтом, прежде чем принимать это лекарство.
Нет данных о негативном влиянии продукта на беременность и кормление грудью, но не рекомендуется применять продукт в первом триместре беременности.
Вождение и использование машин
Не влияет на способность управлять транспортными средствами и машинами.
Троксевазин содержит лактозу и E110
Если ваш врач сказал вам, что у вас непереносимость некоторых сахаров, обратитесь к врачу, прежде чем принимать это лекарство.Краситель E110 может вызывать аллергические реакции.
Как и все лекарства, это лекарство может вызывать побочные эффекты, хотя и не у всех.
Редкие побочные эффекты (поражает от 1 до 10 пациентов из 10 000) – желудочно-кишечные расстройства (метеоризм, диарея, боль в животе, раздражение желудочно-кишечного тракта, расстройство желудка), кожная сыпь и крапивница.
Очень редко (встречается менее чем у 1 из 10 000 пациентов) – головокружение, головная боль, утомляемость, приливы крови, реакция гиперчувствительности, анафилактоидная реакция, анафилактический шок.Эти реакции обычно легкие и быстро проходят после прекращения терапии. Проконсультируйтесь с врачом, если вы почувствуете более серьезное заболевание или продолжитесь дольше нескольких дней.
Если какой-либо из побочных эффектов станет серьезным или вы заметите другие эффекты, не указанные в данном информационном листке, сообщите об этом своему врачу или фармацевту.
Хранить в недоступном для детей месте.
При температуре ниже 25 ° C.
Не используйте Троксевазин после истечения срока годности, указанного на упаковке. Срок годности относится к последнему дню этого месяца.
Не выбрасывайте лекарства в сточные воды или бытовые отходы. Спросите у фармацевта, как утилизировать лекарства, которые больше не используются. Эти меры помогут защитить окружающую среду.
Производитель: Actavis
Всегда принимайте Троксевазин точно так, как описано в данном информационном листке. Если вы не уверены, спросите своего врача или фармацевта.
дозировка
Хроническая венозная недостаточность и ее осложнения; симптоматическое лечение геморроя
Начальная доза: по 1 капсуле 2–3 раза в день до полного исчезновения симптомов и отека.
Симптомы заболевания обычно исчезают менее чем за две недели.
Поддерживающая доза: по 1 капсуле 2-3 раза в день.
Лечение следует прекратить после полного исчезновения симптомов и отека.
диабетическая ретинопатия
Рекомендуемая суточная доза составляет от 6 до 10 капсул.
Способ применения
Капсулы принимают во время еды, запивая водой.
Применение у детей и подростков
Не рекомендуется для детей младше 18 лет.
При приеме количества Троксевазина больше
Случаев передозировки препаратом не было.Если вы приняли больше, чем предусмотрено, немедленно обратитесь к врачу или в ближайшую больницу.
Если вы забыли принять Троксевазин
Если вы пропустили прием, примите его как можно скорее. Если время приема следующей дозы почти подошло, примите ее как обычно. Не принимайте двойную дозу для макияжа, так как это может увеличить вероятность побочных реакций.
Если у вас есть дополнительные вопросы по использованию этого продукта, спросите своего врача или фармацевта.
Действующее вещество – троксерутин (троксерутин) 300 мг.
Прочие ингредиенты: стеарат магния, моногидрат лактозы.
Состав твердых желатиновых капсул: красители (Е110, Е104, Е171), желатин
Гепариноид: лекарство, используемое для лечения синяков, геморроя и других типов отеков.
Если вы купили гепариноид в аптеке или супермаркете, следуйте инструкциям, прилагаемым к упаковке, или обратитесь за советом к фармацевту.
Можно использовать до 4 раз в день. При сваях или зуде на дне гепариноидную мазь обычно наносят несколько раз в день – первым делом утром, в последнюю очередь вечером и после мочеиспускания.Мазь гуще и жирнее крема.
Всегда мойте руки после использования крема, геля или мази.
При флебите, ушибах и гематомах
Обычно требуется 5-15 см крема или геля. Это зависит от того, сколько кожи вам нужно прикрыть.
Если обрабатываемая область болезненна или чувствительна, можно массировать крем или гель вокруг нее.
Для наружных свай
- Выдавите небольшое количество мази на палец.
- Аккуратно нанесите мазь на кожу вокруг ягодиц (ануса).
Для внутренних свай
Если у вас есть груды внутри ягодиц, используйте аппликатор, который идет в комплекте с мазью. Прочтите инструкции в листовке внутри упаковки.
- Очистите область вокруг ягодиц (ануса) с мягким мылом и водой, сполосните и высушите.
- Выдавите немного мази в аппликатор и нанесите немного мази на конец насадки.
- Осторожно вставьте насадку в нижнюю часть.
- Сожмите тюбик так, чтобы мазь попала вам внутрь, и одновременно медленно вытяните аппликатор.
- Разберите аппликатор и вымойте его, когда закончите.
Что делать, если я забуду его использовать?
Если вы забыли о лечении, сделайте это, как только вспомните. Если вы не вспомните, пока не окажетесь в течение нескольких часов до следующего сеанса, не волнуйтесь – просто пропустите пропущенное лечение и продолжайте обычное лечение.
Что делать, если я употребляю слишком много?
Если вы случайно используете слишком много, это вряд ли вызовет какие-либо проблемы.
Троксевазин при беременности: инструкция по применению
Можно ли принимать троксевазин при беременности?
На ранних сроках беременности следует избегать приема каких-либо лекарств. Начиная с двенадцатой недели беременности, то есть со второго по третий триместр включительно, возможно применение троксевазина.
В течение первых недель беременности при приеме лекарств не рекомендуется применять стандартные профилактические меры, направленные на снижение нагрузки на венозную систему и улучшение венотонуса.
- Постарайтесь поменьше стоять на одном месте: по возможности присядьте или походите, не дайте крови застаиваться в венах.
- В положении лежа полезно подложить под ноги подушку или валик для облегчения оттока венозной крови от нижних конечностей.
- Если длительная ходьба или положение стоя неизбежно, используйте компрессионный трикотаж, который можно приобрести в аптеке: специальные колготки от варикоза равномерно распределят нагрузку по венозной системе нижних конечностей и не позволят отдельным венозным участкам выступать наружу.
- Старайтесь не допускать отечности ног: исключите употребление соли и химических консервантов.
- Ешьте больше овощей и фруктов – полноценная диета, богатая витаминами и ценными микроэлементами, укрепит стенки сосудов и поддержит венозный тонус.
Троксевазин от геморроя при беременности
Геморрой – крайне неприятное заболевание венозных сосудов заднего прохода. Это может быть связано с врожденной и приобретенной слабостью сосудистой стенки, а также с частыми запорами, вызванными неправильным питанием или малоподвижным образом жизни.
Действующее вещество препарата – троксерутин – проникает в сосудистые оболочки геморроидальных вен, улучшает питание тканей, препятствует образованию тромбов, укрепляет клапанную систему и тонус сосудов. За счет лечебного воздействия уменьшаются геморроидальные узлы, улучшается венозный кровоток, исчезают застойные явления в сосудах. Постепенно купируются признаки и симптомы воспалительного процесса, сильно уменьшается отечность.
Для закрепления действия троксевазина при геморрое рекомендуется проводить профилактические мероприятия по расширению геморроидальных вен: лечение запоров, употребление в пищу продуктов, богатых клетчаткой, овощей, фруктов, при малоподвижном образе жизни следует включать регулярные физические упражнения, массаж, воздуха.
Инструкция по применению троксевазина при беременности
Троксевазин в форме геля можно наносить исключительно на неповрежденную кожу. Запрещается наносить препарат на открытые раневые поверхности, язвенные поражения кожи, при внешних воспалительных процессах. Не вводить препарат в задний проход: гель не наносится на слизистые оболочки.
Препаратом обрабатывают внешнюю поверхность кожи, растирают неинтенсивными движениями, легко массируя пораженный участок.
При нанесении на геморроидальные узлы можно смазать непосредственно открытые узелки или наложить пропитанную гелем марлю на ночь.
Процедуру применения троксевазина при беременности желательно проводить два раза в сутки, курс лечения может быть достаточно длительным, до нескольких месяцев, в зависимости от состояния пациентки и степени выраженности варикозного расширения вен.
Капсулы троксевазина принимают целиком, не разжевывая и не кусая их, желательно во время приема пищи, запивая стаканом жидкости.Продолжительность приема рассчитывает врач.
Лучшая мазь от геморроя
Геморрой – распространенное заболевание, о котором многие люди стесняются говорить. Однако это может доставить человеку массу неудобств. Если вы столкнулись с подобной проблемой, то не отчаивайтесь. Ведь существует множество препаратов, помогающих от геморроя. И геморрой – один из самых эффективных.
Геморрой – что это
Для начала нужно вспомнить, что такое геморрой и по какой причине он развивается.Геморрой – это варикозное расширение вен, расположенное в области заднего прохода. В результате заболевания вен начинают выступать за слизистую оболочку заднего прохода, поверхность прямой кишки или кожу вокруг ануса, образуя геморроидальные узлы. Эти узлы могут болеть и кровоточить при дефекации или при сидении. Также больной геморроем может ощущать сильное жжение и зуд в области заднего прохода.
По расположению геморроидальные узлы делятся на внешние (внешние) и внутренние. В первом случае узлы образуются на коже вокруг заднего прохода и видны при визуальном осмотре.Во втором случае болезнь поражает вены, расположенные в самом конце прямой кишки, и визуальный геморрой в таком случае не виден, за исключением самых запущенных случаев.
Как лечить геморрой
Лечение сложного геморроя. Однако предпочтительнее использовать консервативные методы, включая диету, изменение образа жизни, а также лекарственные препараты (внешние и внутренние). Хирургические методы лечения используются только в тех случаях, когда консервативное лечение неэффективно.
Одним из популярных классов препаратов, применяемых при консервативном лечении геморроя, являются гели, кремы и мази.В аптеках сегодня можно купить множество мазей, гелей и кремов, обладающих разными терапевтическими механизмами. Этот класс препаратов обладает местным действием, а значит, действующие вещества доставляются непосредственно в зону воспаления, тем самым достигается их максимальный эффект.
Мази, гели или кремы – что лучше?
Мази, гели и кремы являются схожими лекарственными формами, но имеют несколько отличий, заключающихся в разной химической основе. Основа мази – исключительно жирные вещества – вазелин и другие масла, а гели и кремы частично изготавливаются на водной основе.Лечебный эффект мазей намного выше, чем у гелей и кремов, так как они имеют более высокую концентрацию и лучше всасываются в пораженном месте. При лечении геморроя также предпочтительнее использовать его мазь. Однако в большинстве случаев при отсутствии препарата в виде мази можно успешно нанести крем или гель.
Мази или свечи?
Мази наиболее эффективны при наружном геморрое, то есть в том случае, когда геморроидальные узлы расположены снаружи анального отверстия.В этом случае их можно легко приложить к больному месту. При внутреннем геморрое удобнее ректальные свечи. Однако возможно и применение мазей. Только в таком случае их нужно нанести на пораженный участок специальным аппликатором или просто пальцем.
Правила нанесения мазей
Перед применением мази необходимо очистить кишечник, промыть анальную область и протереть мягкой тканью. Мазь следует наносить тонким слоем.Обычная частота использования мази – 2-3 раза в день или после каждого опорожнения кишечника. Однако инструкция или врач могут установить другую частоту использования. Курс лечения зависит от параметров препарата, а также особенностей заболевания. Мази, содержащие гормоны, можно использовать не более нескольких дней, при этом их отмена должна осуществляться плавно. При возникновении реакций непереносимости немедленно прекратите использование препарата. Большинство мазей следует хранить в холодильнике, но этот момент следует уточнить в инструкции.
Механизмы действия мазей от геморроя
По принципу действия компоненты, содержащиеся в мазях от геморроя, можно разделить на следующие основные категории:
- нестероидные противовоспалительные,
- противовоспалительный стероид
- антибактериальный,
- кровоостанавливающее,
- антикоагулянты,
- венотоник,
- обезболивающих.
Не так уж много можно найти препаратов, которые имели бы в своем составе только один компонент.Как правило, мази имеют сложный состав, гарантирующий комплексный лечебный эффект. Однако в большинстве случаев упор делается на какое-либо одно терапевтическое свойство препарата.
Выбор того или иного препарата – прерогатива врача. Следует учитывать, что многие препараты противопоказаны и запрещены к применению при определенных обстоятельствах (беременность, детский возраст, некоторые сопутствующие заболевания). Так что подбирать препарат следует не методом проб и ошибок, а с учетом рекомендаций проктолога, который не только имеет немалый опыт, но, к тому же, в отличие от пациента, может визуально осмотреть участок, пораженный патологическим процессом, и, на основе картины болезней разработать оптимальную стратегию лечения.
Обезболивающие
Не существует мазей от геморроя, обладающих только одним обезболивающим действием. Если вам нужна анестезия при геморрое, рекомендуется использовать ректальные свечи, например, Анестезол. Однако очень часто обезболивающие компоненты входят в состав противовоспалительных или антибактериальных мазей.
Большой популярностью пользуются мази с анальгетиками. Их применяют в тех случаях, когда геморрой сопровождается сильным болевым синдромом. В качестве обезболивающего компонента в таких мазях обычно используется лидокаин или бензокаин.Одновременное применение мазей с лидокаином и других препаратов с лидокаином не рекомендуется во избежание передозировки. Также многие экстракты растений, ихтиол, обладают обезболивающими свойствами.
Гемостатические препараты
Геморрой часто сопровождается сильным кровотечением, которое может привести к анемии. Чтобы этого не произошло, используются мази с кровоостанавливающими компонентами. Однако, как правило, эти компоненты сочетаются с противовоспалительными.
| Разгрузка Семейство препаратов, объединенных под этим названием, в качестве основного компонента содержит жир печени акулы.Этот натуральный компонент обладает ранозаживляющим, кровоостанавливающим и иммуностимулирующим действием. Кроме того, в состав препарата входит адренергический фенилэфрин, который отличается сосудосуживающим действием. Показания: воспалительные процессы прямой кишки, трещины заднего прохода, внутренний и внешний геморрой. Противопоказания: тромбоэмболия, гранулоцитопения, индивидуальная непереносимость компонентов. С осторожностью назначают препарат при гипертонии, гипертиреозе, нарушениях мочеиспускания, аденоме простаты, при беременности и в период лактации. Применение: Для нанесения на внутреннюю поверхность заднего прохода необходимо использовать аппликатор, прикрепленный к тюбику с лекарством. Кратность использования мази – 4 раза в день, обычная продолжительность терапии – неделя. Этот срок можно увеличить после консультации с врачом. |
Антикоагулянты
Этот вид лекарства назначают при тромбообразовании в венах, из которых состоят геморроидальные узлы. Антикоагулянты предотвращают образование тромбов и замедляют свертывание крови.Эти препараты нельзя применять при геморроидальном кровотечении.
| Гепариновая мазь Доступная по цене мазь с антитромботическим, сосудорасширяющим и обезболивающим действием. Основные компоненты – гепарин натрия, бензокаин и бензилникотинат. Показания: тромбофлебит, хронический геморрой в стадии обострения. Противопоказания: открытые раны, язвы, низкая свертываемость крови, некротические процессы. Применение: мазь необходимо нанести на тампон, а затем ввести в задний проход.Как вариант, мазь можно нанести на тканевую прокладку, приложить к воспаленному узлу и зафиксировать повязкой. Рекомендуется использовать мазь 2-3 раза в день до исчезновения симптомов, но не дольше 10 дней. |
Венотоникс
Эти препараты содержат компоненты, повышающие венозный тонус, а точнее тонус мышечных стенок вен. В результате диаметр вен уменьшается, а геморроидальные узлы уменьшаются в размерах.Таким образом, препараты, содержащие венотонические компоненты, могут воздействовать на непосредственную причину заболевания, а не на его симптомы.
| Троксевазин Препарат выпускается в виде геля и капсул. Основной компонент – флавоноид троксерутин. Он благотворно влияет на вены, защищает их и повышает их тонус, способствует укреплению венозных стенок, снижает ломкость и проницаемость капилляров. Также при местном применении троксерутин оказывает противоотечное, противовоспалительное и антиоксидантное действие. Показания: Обычно применяется при различных заболеваниях вен, таких как тромбофлебит, хроническая венозная недостаточность, перифлебит. Также средство можно эффективно использовать при лечении хронического геморроя, особенно если узлы большие. Противопоказания: У Троксевазина мало противопоказаний. Прежде всего, его нельзя применять при открытых ранах и кровотечениях. Кроме того, противопоказанием является повышенная чувствительность к компонентам препарата. Применение: Лучше всего использовать гель после акта дефекации, а также перед сном.Для нанесения препарата на очаг воспаления рекомендуется использовать ватные палочки. |
Мази противовоспалительные
Это самая многочисленная группа лекарственных средств. Сюда входят препараты, содержащие либо нестероидные противовоспалительные препараты (НПВП), либо противовоспалительные препараты на основе гормонов – глюкокортикостероиды (ГКС). Противовоспалительные мази снимают симптомы воспаления, уменьшают боль, жжение и зуд, способствуют скорейшему заживлению слизистой оболочки и трещин заднего прохода.
| Ауробин Противовоспалительный препарат, содержащий в качестве основного компонента синтетическое соединение из класса гормонов-кортикостероидов – преднизон. Помимо противовоспалительного действия, преднизон стимулирует тонус стенок сосудов и снижает их проницаемость. Он также содержит лидокаин, уменьшающий боль, и провитамин B5, декспантенол, который стимулирует регенерацию тканей и регулирует обмен веществ. Показания: геморрой, трещины заднего прохода, воспаление, экзема и дерматит в перианальной области, свищ и зуд в заднем проходе. Противопоказания: воспаление, сопровождающееся бактериальной или грибковой инфекцией, возраст до одного года, 1 триместр беременности, кормление грудью. Во 2 и 3 триместрах беременности детям старше года препарат назначают с осторожностью. Применение: При воспалении наружных геморроидальных узлов необходимо нанести на них небольшое количество мази (объем с горошиной). В день следует делать 2-4 процедуры, общая продолжительность терапии не должна превышать недели. |
| Проктозан Комплексная противовоспалительная мазь, содержащая буфексамак, – нестероидное противовоспалительное средство. Препарат можно применять в случаях, когда у пациента есть противопоказания к приему стероидных противовоспалительных средств. Помимо НПВП в препарат входят субгаллат висмута, лидокаин и оксид титана. Соединения титана и висмута обладают вяжущим и подсушивающим действием, а лидокаин – обезболивающим. Показания: геморрой, трещины заднего прохода, анальная экзема, проктит и другие воспалительные процессы в прямой кишке. Противопоказания: беременность и кормление грудью, детский возраст, сифилис, туберкулез. Применение: Мазь можно применять как при внешних патологических процессах, так и при внутренних. В первом случае мазь наносится непосредственно на очаг воспаления после необходимых гигиенических процедур и опорожнения кишечника. Во втором случае необходимо использовать специальный аппликатор, который вводится в область анального отверстия.Мазь рекомендуется использовать 1-2 раза в день, а продолжительность лечения обычно составляет 8-10 дней. |
Мази антибактериальные
Часто геморрой сопровождается бактериальной инфекцией, вызванной микроорганизмами, размножающимися на поверхности слизистой оболочки заднего прохода, внутри ран и язв. Для предотвращения этого явления используются бактерицидные или бактериостатические препараты. Особым видом антибактериальных препаратов являются мази с иммуномодулирующими компонентами.Они содержат частицы мертвых бактерий, которые стимулируют местные иммунные силы.
| Плакат Эта мазь действует как своего рода вакцина против бактериальной инфекции, позволяя тканям интенсивно вырабатывать местный иммунитет. Препарат содержит инактивированные бактериальные клетки. За счет бактериальных антигенов и метаболитов увеличивается активность Т-лимфоцитов и фагоцитов, что, в свою очередь, уменьшает воспаление, ускоряет регенерацию тканей и заживление ран. Показания: геморрой, трещины заднего прохода, зуд, жжение и экзема в области анального отверстия. Противопоказания: Препарат содержит фенол в качестве консерванта, поэтому его нельзя применять при гиперчувствительности к этому веществу. Применение: Рекомендуется наносить мазь тонким слоем на пораженный участок два раза в день – утром и вечером. Для нанесения мази на пораженные участки, расположенные внутри заднего прохода, рекомендуется использовать прилагаемый к препарату аппликатор.Продолжительность лечения 2-3 недели. |
| Левомеколь Данную мазь рекомендуется применять в случаях, когда геморрой осложнился бактериальной инфекцией, или для предотвращения его появления. В составе препарата содержится левомицетин (левомицетин) – антибиотик широкого спектра действия. Кроме того, мазь содержит еще один важный элемент – метилурацил, вещество, способствующее регенерации тканей. Показания: раны, в том числе гнойные и со смешанной микрофлорой, геморрой, в том числе в запущенных формах. Противопоказания: экзема, псориаз, грибковые инфекции. Применение: Перед тем, как нанести мазь на пораженный участок, анальную область промывают теплой водой и сушат полотенцем. Лучше всего проводить процедуру нанесения мази перед сном. Рекомендуемая продолжительность лечения – 10 дней. Если вам нужно использовать мазь более длительное время, вам следует проконсультироваться с врачом. |
| Мазь Вишневского Мазь, или линимент Вишневского, считается современной медициной несколько устаревшей. Тем не менее эта недорогая и эффективная мазь до сих пор пользуется большой популярностью, во многом из-за небольшого количества противопоказаний. В состав мази входят березовый деготь, соединение висмута – ксероформ и касторовое масло. Мазь обладает противовоспалительными, антибактериальными, вяжущими и ранозаживляющими свойствами. Показания: Спектр применения мази достаточно широк. Применяется не только для лечения геморроя, но и при лечении абсцессов, фурункулов, язв, флегмоны, пролежней, ожогов. Противопоказания и побочные эффекты: мазь не рекомендуется пациентам с нарушением функции почек. Продолжительное использование мази может вызвать раздражение кожи. Применение: Перед применением мази необходимо пройти подготовительную процедуру, заключающуюся в нанесении примочки на геморроидальные узлы из марли, пропитанной марганцовкой.Его необходимо наносить на пораженный участок трижды в день в течение трех дней. Только после непосредственного нанесения самой мази Вишневского допускается. Его также нужно нанести на марлю и приложить к воспаленным наружным узлам, зафиксировав повязкой. Причем каждые 12 часов нужно менять марлю с мазью. Курс лечения длится 2 дня. Или можно прикладывать к пораженному участку компрессы из марли, смоченной линиментом. Продолжительность этого варианта процедуры – 2 часа, проводить ее необходимо 3 раза в день. |
Комплексные препараты
Препараты этого типа, как правило, содержат компоненты природного (растительного, животного или минерального) происхождения. Большинство этих лекарств появилось благодаря появлению народной медицины. Многие из этих средств не уступают по эффективности лекарствам, рекомендованным официальной медициной.
| Бесщеточный Препарат, созданный несколько веков назад народными целителями. В его состав входят популярные в китайской медицине компоненты – мускус, жемчуг, амбра, борнеол и карбонат цинка.Все компоненты усиливают действие друг друга, создавая совокупный лечебный эффект. Мазь обладает вяжущим, противоотечным, противовоспалительным, антисептическим и кровоостанавливающим действием. Показания: Геморрой, укусы насекомых, ожоги. Противопоказания: высокая чувствительность к компонентам. При беременности применять по назначению врача. Применение: Нанесите мазь на стерильную ткань и нанесите на пораженный участок. Кратность использования мази – 2 раза в день, рекомендуемая продолжительность лечения – 2 недели. |
| Мазь Флеминга Мазь – отличный выбор для тех, кто предпочитает сборы на травах. Мазь содержит экстракты календулы, гамамелиса, конского каштана, а также ментол и оксид цинка. Благодаря этим компонентам препарат оказывает обезболивающее, венотонизирующее, смягчающее кожу и противовоспалительное действие. Показания: наружный геморрой без осложнений, аллергический дерматит. Противопоказания: возраст до 2 лет, непереносимость компонентов. Применение: наносить на пораженный участок 3 раза в день ватным тампоном. Продолжительность лечебного курса – неделя. |
Самые популярные мази, гели и кремы от геморроя
| Имя | Активы | Принцип |
| Ауробин | Декспантенол, преднизон, лидокаин | Анальгетик, ранозаживляющее средство, GCS |
| Бесщеточный | Мускус, жемчуг, безоар, амбра, карбонат цинка | Антисептическое, вяжущее и противоотечное средство, болеутоляющее |
| Гепариновая мазь | Гепарин, бензокаин, бензилникотинат | Антикоагулянт, анальгетик |
| Гепароид Зентива | Гепариноид | Антикоагулянт |
| Гепатромбин G | гепарин, преднизон | Антикоагулянт, GCS |
| Ихтиоловая мазь | Ихтаммол | НПВП, анальгетики |
| Левомеколь | Хлорамфеникол, метилурацил | Антибиотик, ранозаживляющее средство |
| Мазь Вишневского | Деготь березовый, ксероформ, масло касторовое | Антисептик ранозаживляющий |
| Мазь Флеминга | Календула, гамамелис, конский каштан, ментол, оксид цинка | Болеутоляющее, венотоническое, НПВП, смягчающее |
| Плакат | Инактивированный E.
|


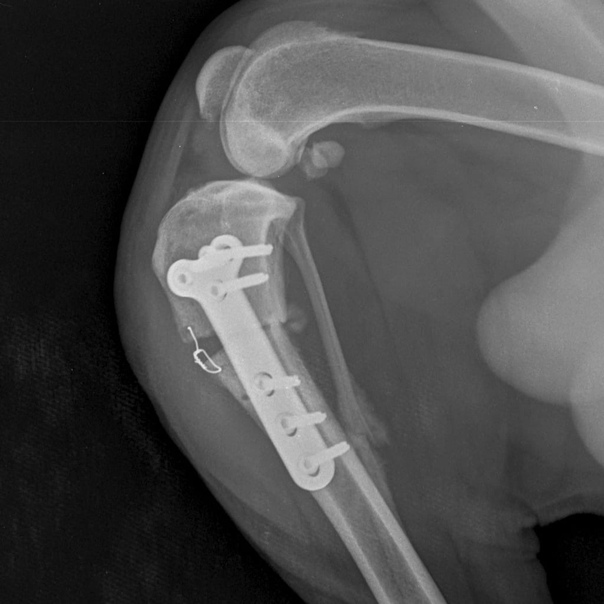 Здесь отсутствуют универсальные советы, итак как каждый пациент имеет свою реабилитационную программу. Общими являются цели:
Здесь отсутствуют универсальные советы, итак как каждый пациент имеет свою реабилитационную программу. Общими являются цели:
 В каждом конкретном случае нужно подходить индивидуально. Это зависит от самой металлоконструкции, где она находится, возраст, требования пациента и т.д. Во всех случаях решение принимает врач совместно с пациентом.
В каждом конкретном случае нужно подходить индивидуально. Это зависит от самой металлоконструкции, где она находится, возраст, требования пациента и т.д. Во всех случаях решение принимает врач совместно с пациентом.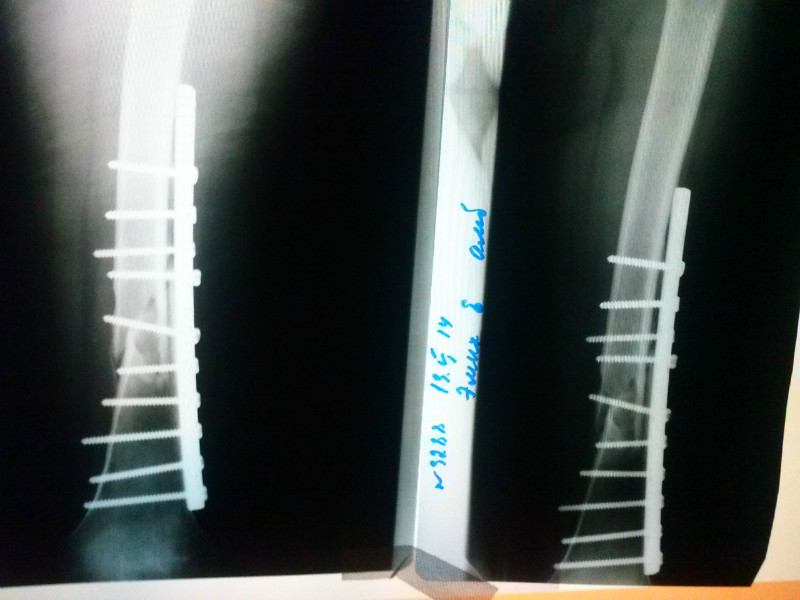
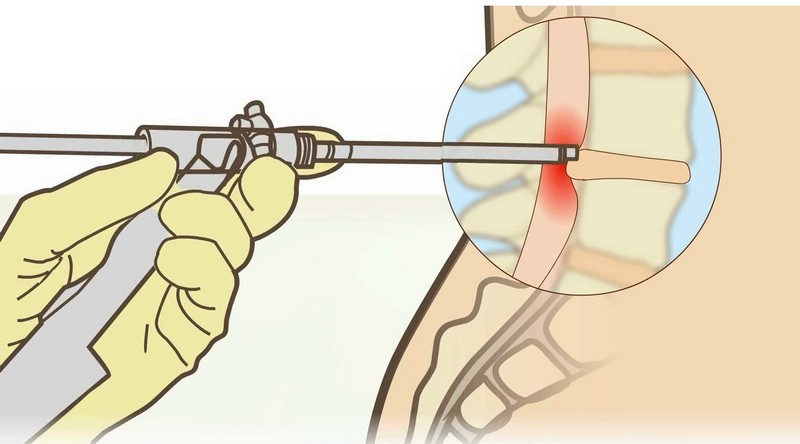 Грыжу позвоночника, которая прогрессирует, нужно ликвидировать незамедлительно. Вапоризация является альтернативой стандартной операции. Метод заключается в выпаривании жидкости внутри диска лазерным лучом. Направленный через иглу со светодиодом лазерный луч удаляет поврежденный сегмент. Контролируются действия с помощью рентгена. В отличие от других видов хирургического лечения, операция с помощью лазера признана самой безопасной в медицине благодаря следующим преимуществам:
Грыжу позвоночника, которая прогрессирует, нужно ликвидировать незамедлительно. Вапоризация является альтернативой стандартной операции. Метод заключается в выпаривании жидкости внутри диска лазерным лучом. Направленный через иглу со светодиодом лазерный луч удаляет поврежденный сегмент. Контролируются действия с помощью рентгена. В отличие от других видов хирургического лечения, операция с помощью лазера признана самой безопасной в медицине благодаря следующим преимуществам:
 После проведения комплексного обследования, при отсутствии положительных результатов после терапевтического воздействия, после наблюдения назначается оперативное вмешательство. Лазерное удаление производится с учетом возможных рисков. Сама манипуляция длится до десяти минут. Так как процедура является щадящей и максимально безопасной для пациента, период пребывания в стационаре составляет, как правило, не больше трех суток. В некоторых случаях больной отправляется домой по истечении 24-х часов. Строгий постельный режим рекомендуется соблюдать первые 12 часов. После выписки больному назначается прием противовоспалительных и обезболивающих препаратов, а также следует носить поддерживающий бандаж. В первое время после операции пациенту нагрузки запрещены категорически. В период восстановления также показано снижение физических нагрузок. Активность больного должна быть ограничена в первые несколько недель, сидеть также противопоказано. В ранний период нельзя долго ходить и стоять, а также поднимать тяжести. Несмотря на то, что после удаления межпозвоночной грыжи лазером пациента быстро выписывают, восстанавливаться нарушенные функции позвоночника будут долго и трудно. Следование ограничениям и рекомендациям лечащего доктора позволяют исключить возможные осложнения и рецидивы. Посетить врача для контрольного осмотра необходимо через несколько месяцев.
После проведения комплексного обследования, при отсутствии положительных результатов после терапевтического воздействия, после наблюдения назначается оперативное вмешательство. Лазерное удаление производится с учетом возможных рисков. Сама манипуляция длится до десяти минут. Так как процедура является щадящей и максимально безопасной для пациента, период пребывания в стационаре составляет, как правило, не больше трех суток. В некоторых случаях больной отправляется домой по истечении 24-х часов. Строгий постельный режим рекомендуется соблюдать первые 12 часов. После выписки больному назначается прием противовоспалительных и обезболивающих препаратов, а также следует носить поддерживающий бандаж. В первое время после операции пациенту нагрузки запрещены категорически. В период восстановления также показано снижение физических нагрузок. Активность больного должна быть ограничена в первые несколько недель, сидеть также противопоказано. В ранний период нельзя долго ходить и стоять, а также поднимать тяжести. Несмотря на то, что после удаления межпозвоночной грыжи лазером пациента быстро выписывают, восстанавливаться нарушенные функции позвоночника будут долго и трудно. Следование ограничениям и рекомендациям лечащего доктора позволяют исключить возможные осложнения и рецидивы. Посетить врача для контрольного осмотра необходимо через несколько месяцев.

 Для профилактики и лечения ГРЫЖИ наша постоянная читательница применяет набирающий популярность метод БЕЗОПЕРАЦИОННОГО лечения, рекомендованный ведущими немецкими и израильскими ортопедами. Тщательно ознакомившись с ним, мы решили предложить его и вашему вниманию.
Для профилактики и лечения ГРЫЖИ наша постоянная читательница применяет набирающий популярность метод БЕЗОПЕРАЦИОННОГО лечения, рекомендованный ведущими немецкими и израильскими ортопедами. Тщательно ознакомившись с ним, мы решили предложить его и вашему вниманию.



 При значительном выпячивании диска в спинномозговой канал пациенту может быть предложено удаление грыжи хирургическим способом или с помощью малоинвазивных современных методик. К одним из методов малотравматичного вмешательства относят лечение межпозвоночной грыжи лазером, проводить такую терапию можно на любом отделе позвоночного столба.
При значительном выпячивании диска в спинномозговой канал пациенту может быть предложено удаление грыжи хирургическим способом или с помощью малоинвазивных современных методик. К одним из методов малотравматичного вмешательства относят лечение межпозвоночной грыжи лазером, проводить такую терапию можно на любом отделе позвоночного столба. Вапоризация – это выпаривание клеток диска лазерным лучом в специально подобранном разрушающем режиме. Пучок света при этой методики направляют на пульпозное ядро, под воздействие света жидкость испаряется, диск уменьшается в размерах и возвращается в свое физиологическое местоположение.
Вапоризация – это выпаривание клеток диска лазерным лучом в специально подобранном разрушающем режиме. Пучок света при этой методики направляют на пульпозное ядро, под воздействие света жидкость испаряется, диск уменьшается в размерах и возвращается в свое физиологическое местоположение. Болезненность полностью прекращается примерно на пятый день после лазерной операции. В последующие несколько месяцев происходит возвращение диска в свою анатомическую структуру, поэтому полный эффект от лазеролечения регистрируется спустя полгода после нуклеопластики.
Болезненность полностью прекращается примерно на пятый день после лазерной операции. В последующие несколько месяцев происходит возвращение диска в свою анатомическую структуру, поэтому полный эффект от лазеролечения регистрируется спустя полгода после нуклеопластики. Подобная методика получила название лазерная реконструкция, техника процедуры такая же, как и при нуклеопластики, отличия составляют выбранные режимы пучка света. Потому что лечение лазером позвоночных грыж проводится не только в разрушающем, но и восстанавливающем режиме.При реконструкции ткани диска нагреваются до 70 градусов, что способствует запуску процесса регенерации и приводит к росту хрящевой ткани.
Подобная методика получила название лазерная реконструкция, техника процедуры такая же, как и при нуклеопластики, отличия составляют выбранные режимы пучка света. Потому что лечение лазером позвоночных грыж проводится не только в разрушающем, но и восстанавливающем режиме.При реконструкции ткани диска нагреваются до 70 градусов, что способствует запуску процесса регенерации и приводит к росту хрящевой ткани.
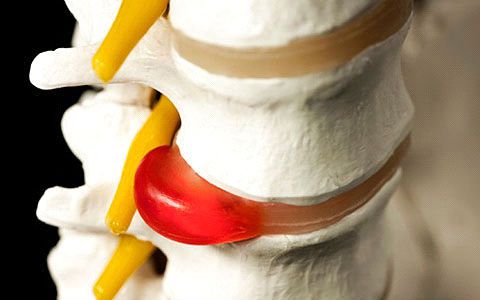
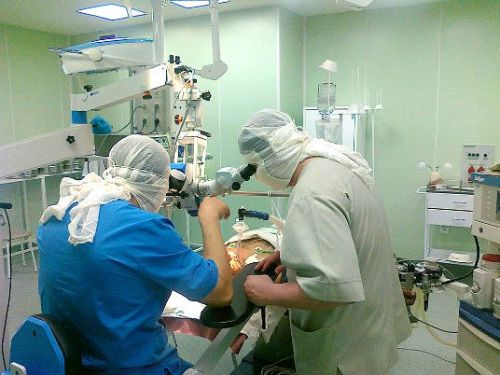
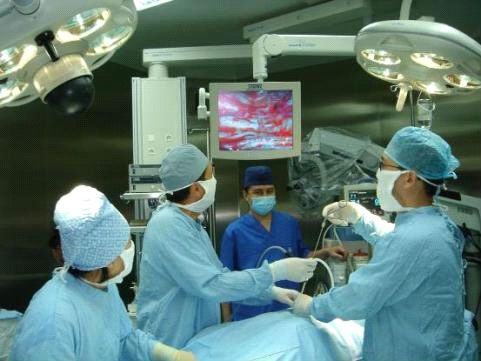
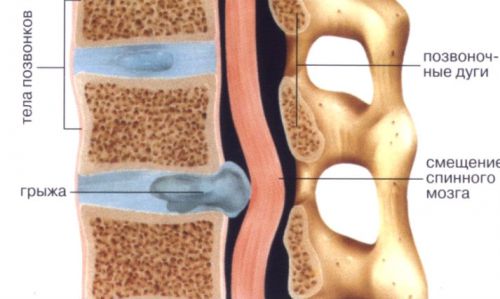

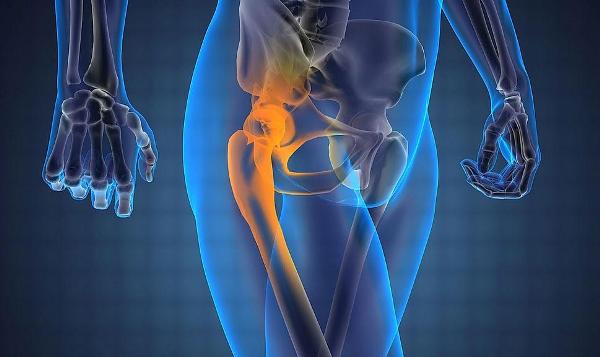

 коже и подкожной клетчатке;
коже и подкожной клетчатке; болезни Кенига, представляющей собой остеохондроз суставной поверхности рассекающего типа. Может появиться наряду с синовитом. Наблюдается некроз подхрящевой суставной поверхности головки сустава. Причина – травма, сильные физические нагрузки. Боль при болезни Кенига непостоянная, увеличивающаяся при движении;
болезни Кенига, представляющей собой остеохондроз суставной поверхности рассекающего типа. Может появиться наряду с синовитом. Наблюдается некроз подхрящевой суставной поверхности головки сустава. Причина – травма, сильные физические нагрузки. Боль при болезни Кенига непостоянная, увеличивающаяся при движении; реактивном артрите, дающем о себе знать после перенесенной мочеполовой или кишечной инфекции. При этом в процессе развития иммунологических нарушений, антитела начинают считать структуры суставов чужими и атакуют их. Реактивный артрит бывает нескольких видов – постэнтероколитический, урогенитальный, синдром Рейтера;
реактивном артрите, дающем о себе знать после перенесенной мочеполовой или кишечной инфекции. При этом в процессе развития иммунологических нарушений, антитела начинают считать структуры суставов чужими и атакуют их. Реактивный артрит бывает нескольких видов – постэнтероколитический, урогенитальный, синдром Рейтера; — бурсит, представляющий собой воспаление околосуставной сумки;
— бурсит, представляющий собой воспаление околосуставной сумки; Корни шиповника, из которого готовится отвар. В шиповник (15 г) добавляется вода (1 ст) и кипятится четверть часа. Отвар снимается с огня и процеживается через 1 час. Принимать рекомендуется по 125 мл дважды в день.
Корни шиповника, из которого готовится отвар. В шиповник (15 г) добавляется вода (1 ст) и кипятится четверть часа. Отвар снимается с огня и процеживается через 1 час. Принимать рекомендуется по 125 мл дважды в день. В стационаре пациент делает простую гимнастику, учится передвигаться с костылями, принимать правильные положения.
В стационаре пациент делает простую гимнастику, учится передвигаться с костылями, принимать правильные положения.


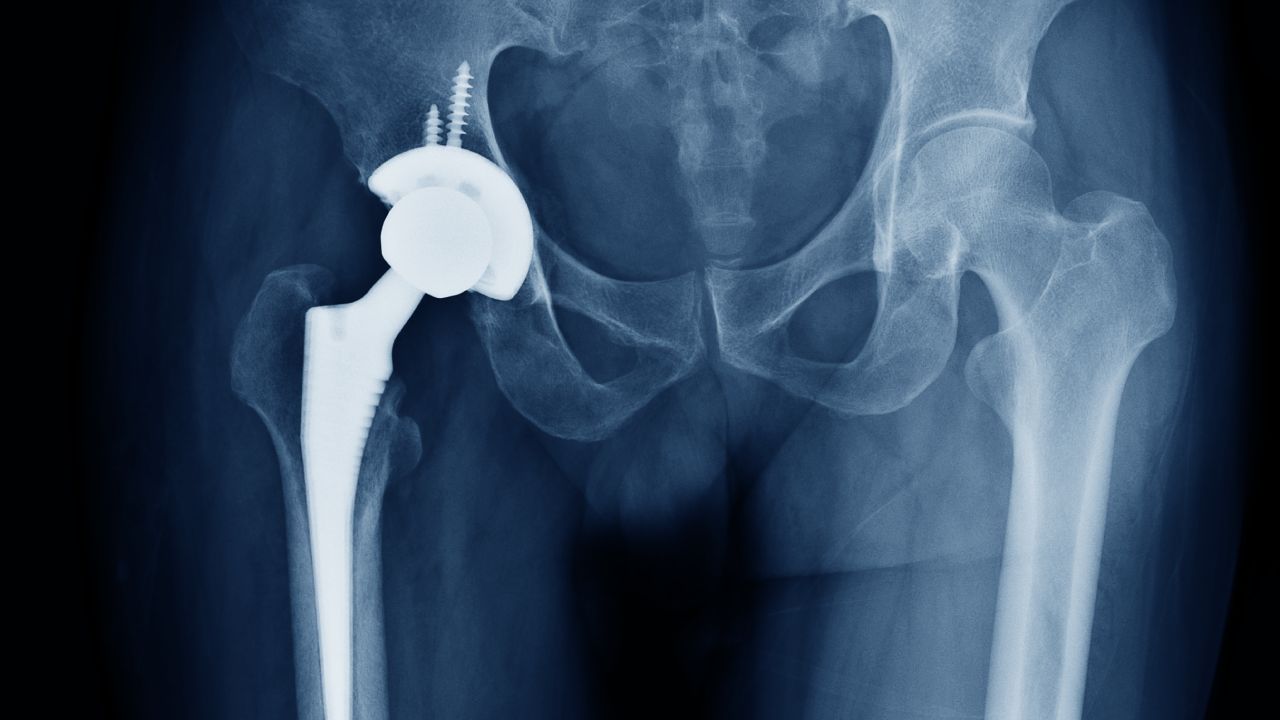 Нагрузка постепенно увеличивается, используются ходунки, костыли, тренажеры. Эта методика позволяет вернуть двигательную функцию.
Нагрузка постепенно увеличивается, используются ходунки, костыли, тренажеры. Эта методика позволяет вернуть двигательную функцию.








 прим. 2%: тубы 30 г или 40 г
прим. 2%: тубы 30 г или 40 г прим. 2%: туба 40 г
прим. 2%: туба 40 г , покр. пленочной оболочкой, 100 мг+900 мг: 20, 30 или 60 шт.
, покр. пленочной оболочкой, 100 мг+900 мг: 20, 30 или 60 шт. , покр. пленочной оболочкой, 900 мг+100 мг: 30 или 60 шт.
, покр. пленочной оболочкой, 900 мг+100 мг: 30 или 60 шт. , покр. пленочной оболочкой, 500 мг: 20, 30, 40, 45, 60, 70, 80, 90, 105, 120 или 135 шт.
, покр. пленочной оболочкой, 500 мг: 20, 30, 40, 45, 60, 70, 80, 90, 105, 120 или 135 шт. , покр. пленочной оболочкой, 900 мг+100 мг: 18, 20, 27, 28, 30, 36, 40, 42, 45, 54, 56, 60, 84 или 90 шт.
, покр. пленочной оболочкой, 900 мг+100 мг: 18, 20, 27, 28, 30, 36, 40, 42, 45, 54, 56, 60, 84 или 90 шт. , покр. пленочной оболочкой, 1000 мг: 30 или 60 шт.
, покр. пленочной оболочкой, 1000 мг: 30 или 60 шт. , покр. пленочной оболочкой, 50 мг+450 мг: 10, 20, 30, 40, 50, 60, 70, 80 или 90 шт.
, покр. пленочной оболочкой, 50 мг+450 мг: 10, 20, 30, 40, 50, 60, 70, 80 или 90 шт. , покр. пленочной оболочкой, 500 мг: 30 или 60 шт.
, покр. пленочной оболочкой, 500 мг: 30 или 60 шт. д/приема внутрь 1000 мг/10 мл: саше 15 или 30 шт.
д/приема внутрь 1000 мг/10 мл: саше 15 или 30 шт. , покр. пленочной оболочкой, 600 мг: 5, 10, 15, 20, 25, 30, 40, 50, 60 или 100 шт.
, покр. пленочной оболочкой, 600 мг: 5, 10, 15, 20, 25, 30, 40, 50, 60 или 100 шт.