Как отличить перелом от ушиба: Перелом или ушиб
Как определить переломы и вывихи | Признаки и симптомы перелома и вывиха
Различные виды травм требуют совершенно разного лечения, за банальным ушибом может скрываться серьезное повреждение тканей. И даже сами ушибы могут повлечь серьезные последствия для здоровья. Очень важно не затягивать диагностику и сразу обратиться к травматологу.
Что делать?
Определить перелом поможет рентгеновский снимок. Но если попасть в медучреждение и сделать его невозможно, можно ориентироваться на некоторые симптоматические признаки.
Признаки вывиха
- Сильная боль в суставе,
- Невозможность движения в нем,
- Вынужденная фиксация в определенном положении, доставляющем наименьшую боль,
- Внешняя деформация.
Как устранить вывих?
Лечить вывих подручными средствами – опасная затея. Вправить его должен врач, причем, чем раньше, тем лучше. Застарелый вывих сложнее поддается лечению. Единственное, что можно сделать, это обеспечить покой травмированному суставу, приложить холод и вызвать скорую помощь.
Застарелый вывих сложнее поддается лечению. Единственное, что можно сделать, это обеспечить покой травмированному суставу, приложить холод и вызвать скорую помощь.
Признаки перелома
Перелом – это нарушение целостности костной ткани. Признаками или симптомами перелома являются:
- Боль,
- Неестественная подвижность конечности,
- Хруст при нажатии,
- Наличие видимых обломков кости,
- Отечность в области травмы,
- Симптом осевой нагрузки.
Если вы наблюдаете ненормальную подвижность и можете даже немного согнуть конечность в том месте, где это не предусмотрено анатомией, то у вас, вероятнее всего, перелом. При вывихе движение полностью блокируется.
Первая помощь
Переломы нередко сопровождаются рваными ранами, поэтому возникает серьезный риск инфицирования тканей. Необходимо остановить кровь и наложить давящую повязку или жгут. Далее обеспечить неподвижность поврежденной части тела и приложить холод. При сильных болях можно ввести обезболивающее. И немедленно отправляйтесь к врачу! Переломы и вывихи лечить должен только опытный специалист с использованием специализированных медицинских инструментов.
Необходимо остановить кровь и наложить давящую повязку или жгут. Далее обеспечить неподвижность поврежденной части тела и приложить холод. При сильных болях можно ввести обезболивающее. И немедленно отправляйтесь к врачу! Переломы и вывихи лечить должен только опытный специалист с использованием специализированных медицинских инструментов.
Скользкая тема: как самому отличить перелом от ушиба, вывиха, и растяжения? | Новости Волжского
рекламаУгол падения
-Прогулка по скользкому тротуару может закончиться больничной койкой, — говорит Сергей Викторович. – Поэтому постарайтесь максимально предохранить себя от падения, для чего правильно подбирайте одежду и обувь. В магазинах можно приобрести специальные накладки на подошвы, есть и «народные средства»: лейкопластырь или чулки на ботинки. Поднимаясь по обледеневшей лестнице, держитесь за перила. Не носите сумку на сгибе локтя, вообще откажитесь от неё на зиму – лучше повесьте рюкзак за спину, чтобы освободить руки.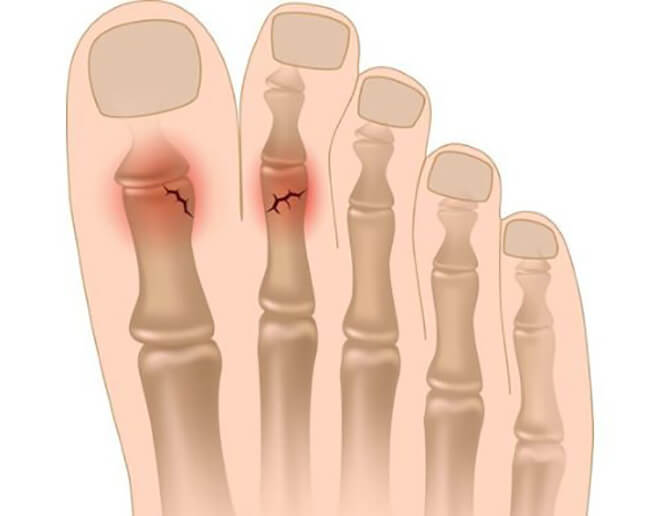
Передвигайтесь по обледеневшим участкам дороги мелкими шажками, не торопясь и не отвлекаясь на разговоры по мобильному телефону. Если вы всё же потеряли равновесие, постарайтесь правильно упасть. Не следует выбрасывать руки вперёд или наоборот, ставить их позади себя – это повышает риск переломов предплечий и запястий.
Падая на спину, прижмите подбородок к груди, а руки протяните вперёд, при этом максимально напрягая мышцы. Если тело расслаблено, увеличивается риск сломать руку или ногу.
Лучше всего приземлиться на бок, втянув голову в плечи, а локти прижав к телу. Но, конечно же, для того, чтобы правильно упасть, нужен определённый навык и быстрая реакция.
-Что же делать, если уберечься от падения не удалось?
-Первая помощь при травмах, полученных при падении, одна и та же: обезболивание, холод и покой. Вернувшись домой, подержите на ушибленном месте пузырь со льдом. Сначала оставьте холодный компресс минут на 20-30, затем прикладывайте на 10 минут каждые два часа. А вот греть или растирать место травмы в первые сутки нельзя ни в коем случае. И, если боль не проходит, лучше обратиться к травматологу: лечение вывихов и переломов «народными средствами» — плохая идея.
А вот греть или растирать место травмы в первые сутки нельзя ни в коем случае. И, если боль не проходит, лучше обратиться к травматологу: лечение вывихов и переломов «народными средствами» — плохая идея.
-Как отличить простой ушиб от вывиха и перелома?
-Признак ушиба – боль, которая проходит какое-то время спустя. На месте ушиба образуется отек, а несколько часов или даже дней спустя – синяк. Приложите к повреждённому месту холодный – но не согревающий! — компресс. Если же боль и отёк не проходят, а гематома разрастается, нужно обратиться к врачу, так как последствия сильного ушиба могут быть серьёзными.
Для вывиха характерна резкая боль в момент удара, деформация сустава, невозможность пошевелить рукой или ногой. Чтобы облегчить боль, к повреждённому суставу также прикладывают холодный компресс. Конечность фиксируют: руку прибинтовывают к груди, ногу обкладывают мягкими подушками. Грубейшая ошибка – вправлять вывих самому или просить кого-то сделать это. Сразу обращайтесь к медикам.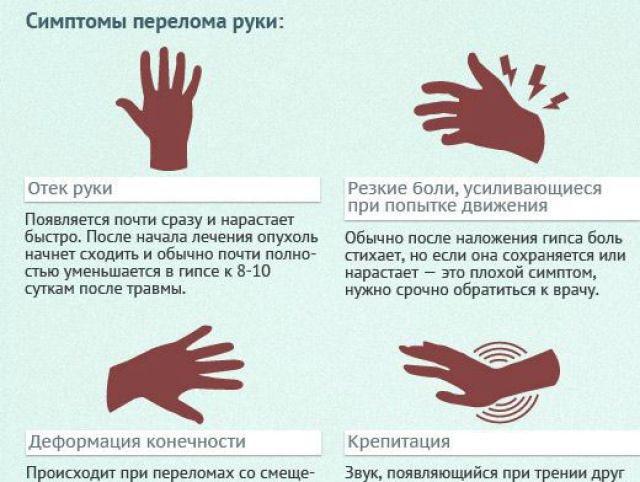
«Ты туда не ходи, ты сюда ходи»
-А если это не вывих, а растяжение?
-Растяжение связок чаще всего бывает у любительниц каблуков – как они говорят, «подвернула ногу на кочке». Его признак – ноющая боль, которая может стихнуть, а затем, при неловком движении, вновь будет мучить человека. Подвёрнутая нога может закончиться и переломом. Чтобы отличить его от растяжения, надавите на выпирающую косточку лодыжки с двух сторон. Если боли нет, скорее всего, у вас растяжение. В таком случае вам нужен покой, холодные компрессы сразу после травмы и сухое тепло на следующие сутки.
—Каковы признаки перелома?
—Острая боль, усиливающаяся при нагрузке, невозможность пошевелить пальцами, отёк. Но даже если кажется, что всё в порядке, после серьёзного падения лучше показаться врачу. Переломы ног могут сопровождаться тромбозами, а это приводит к закупорке сосудов и, в случае позднего обращения к врачу, к весьма печальным последствиям.
-Зимой прохожим угрожает опасность не только «снизу», но и «сверху»: пострадать можно и от падения сосульки. Что делать, если на голову человеку падает кусок льда?
-Совет всё тот же: не тянуть время. При наличии резаной раны наложите повязку из подручных материалов, обратитесь в ближайшее медучреждение или даже в аптеку для оказания первой помощи. Признаки сотрясения мозга таковы: нарушение координации, головокружение, тошнота, двоение в глазах. Человек в момент травмы может потерять сознание, пусть всего на несколько секунд, его может мучить рвота. В таком случае, пострадавшего нужно уложить на скамейку и приложить что-то холодное к голове, а затем вызвать «скорую». Как бы то ни было, выходя на улицу, будьте осторожны. Смотрите под ноги и берегите себя.
От ушиба до перелома: как отличить лёгкую травму от опасной – Крымская газета
В Кореизе прошла международная конференция «Крымские травматологические чтения». Мероприятие такого уровня в Крыму прошло впервые.
В нём участвовали не только крымские и российские медики, но и лучшие ортопеды-травматологи Германии, Франции, Италии и Испании. Доклады конференции были посвящены в первую очередь самым распространённым травмам – переломам и вывихам. Поговорим сегодня об этом и мы.
Необычная подвижность
«У тебя там не закрытый, а открытый перелом!» – эту фразу из «Бриллиантовой руки» помнят все. Но если под гипсом отличить один перелом от другого действительно нельзя, то в натуральном виде их не перепутаешь: при открытом переломе повреждена кожа и картина весьма кровавая и страшная. Другое дело закрытый перелом и растяжение связок, вывих – вот их вполне можно спутать. Точный диагноз может поставить только врач. Но и самостоятельно, зная определённые признаки, можно попробовать понять, насколько серьёзна ситуация.
Итак, и при переломе, и при растяжении связок, и при вывихе в месте травмы возникает боль, оно отекает (при переломе гораздо сильнее), появляется синяк.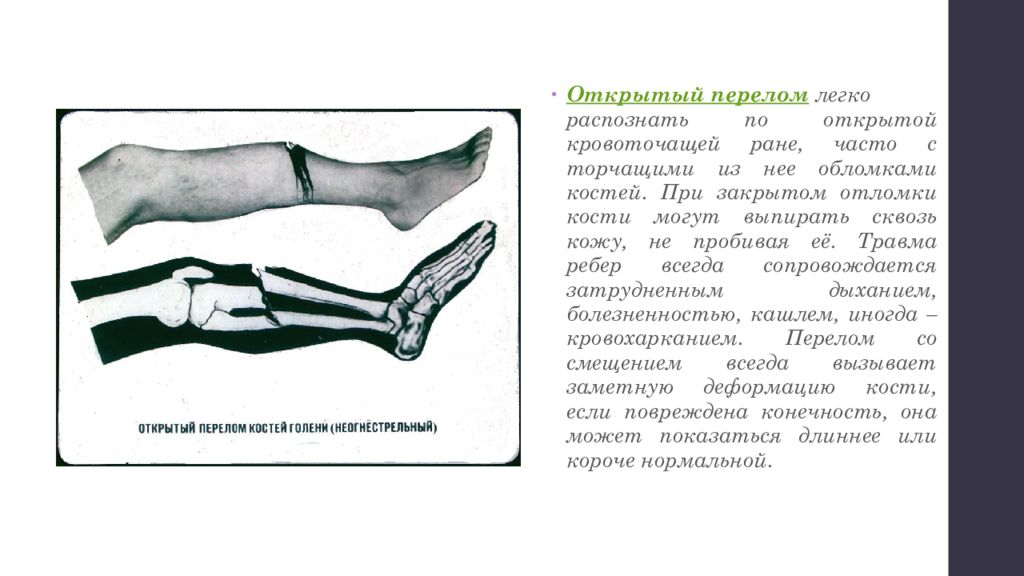 Но если это перелом, то при попытке надавить на больное место или немного двинуть травмированной конечностью слышен хруст – этот звук издают сломанные кости. Специфический хруст раздаётся и непосредственно в момент получения перелома – ещё один отличительный признак этой травмы. Кроме того, при переломе в месте травмы кожа становится «мраморной» (на ней появляются красные пятна) плюс в сломанной руке или ноге возникает онемение.
Но если это перелом, то при попытке надавить на больное место или немного двинуть травмированной конечностью слышен хруст – этот звук издают сломанные кости. Специфический хруст раздаётся и непосредственно в момент получения перелома – ещё один отличительный признак этой травмы. Кроме того, при переломе в месте травмы кожа становится «мраморной» (на ней появляются красные пятна) плюс в сломанной руке или ноге возникает онемение.
Кроме того, при переломе сломанная конечность обычно принимает странное положение – с необычной подвижностью: часть ноги или руки двигается в том месте, где не должна двигаться. Странный вид приобретает и сустав при вывихе, однако неестественная подвижность вне сустава – это симптом, характерный только для перелома. Иногда перелом и вывих можно спутать и с ушибом, но при ушибе объём движений, как называют это врачи, не уменьшается. Хотя присутствуют и боль, и отёк.
Важны первые часы
Вывих – это смещение суставных поверхностей по отношению друг к другу.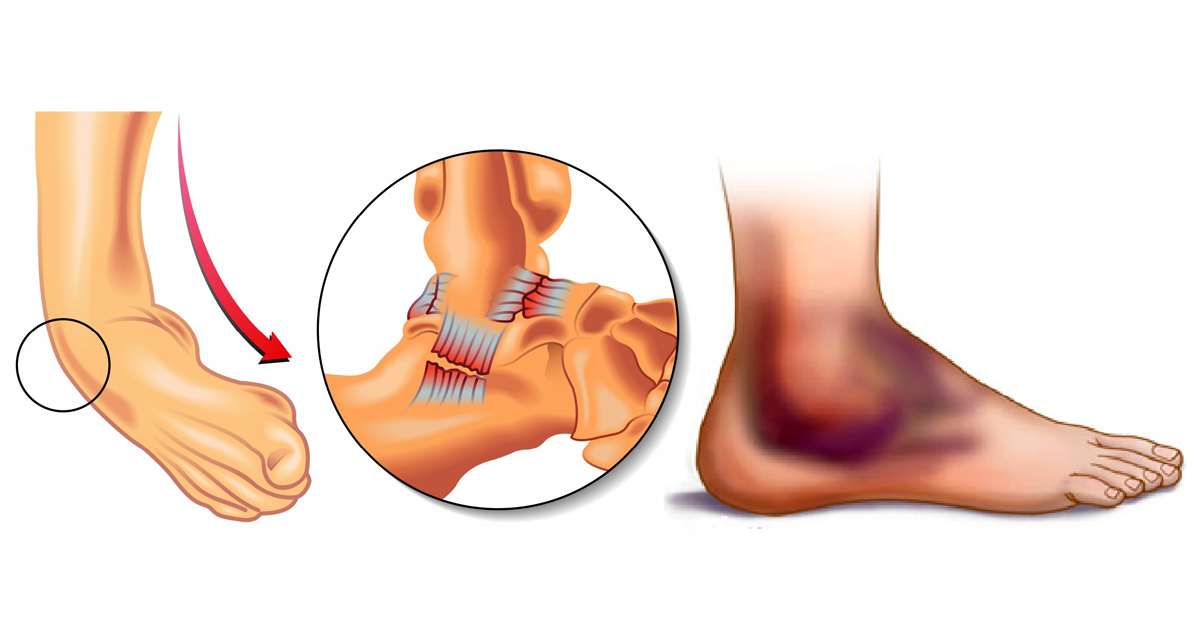 При вывихе конечность необычно вывёрнута, повреждённый сустав имеет изменённую форму, любое движение и прикосновение вызывают острую боль. Для подтверждения диагноза назначается рентген. Далее – вправление, которое делает только врач. Важно знать и помнить: относительно безболезненное вправление возможно только в первые часы после травмы! Вправить вывих трёх-, пятидневной давности гораздо сложнее. А если ещё протянуть время, то понадобится уже хирургическое вмешательство.
При вывихе конечность необычно вывёрнута, повреждённый сустав имеет изменённую форму, любое движение и прикосновение вызывают острую боль. Для подтверждения диагноза назначается рентген. Далее – вправление, которое делает только врач. Важно знать и помнить: относительно безболезненное вправление возможно только в первые часы после травмы! Вправить вывих трёх-, пятидневной давности гораздо сложнее. А если ещё протянуть время, то понадобится уже хирургическое вмешательство.
Нажми на щиколотку
Растяжение связок чаще всего происходит в голеностопном суставе при падении или неудачном повороте. Однако при тех же вводных результатом может быть и перелом голеностопа. Отличить одно от другого без помощи рентгена очень трудно. Предварительно можно выяснить, нет ли перелома, аккуратно надавив пальцами на щиколотку справа и слева. Если при надавливании на выпирающие косточки сустава боли нет, значит, это растяжение. Если есть – даже незначительная – перелом.
Также часто страдают от растяжения суставы кистей рук, реже подвергаются этой травме локтевой и коленный суставы.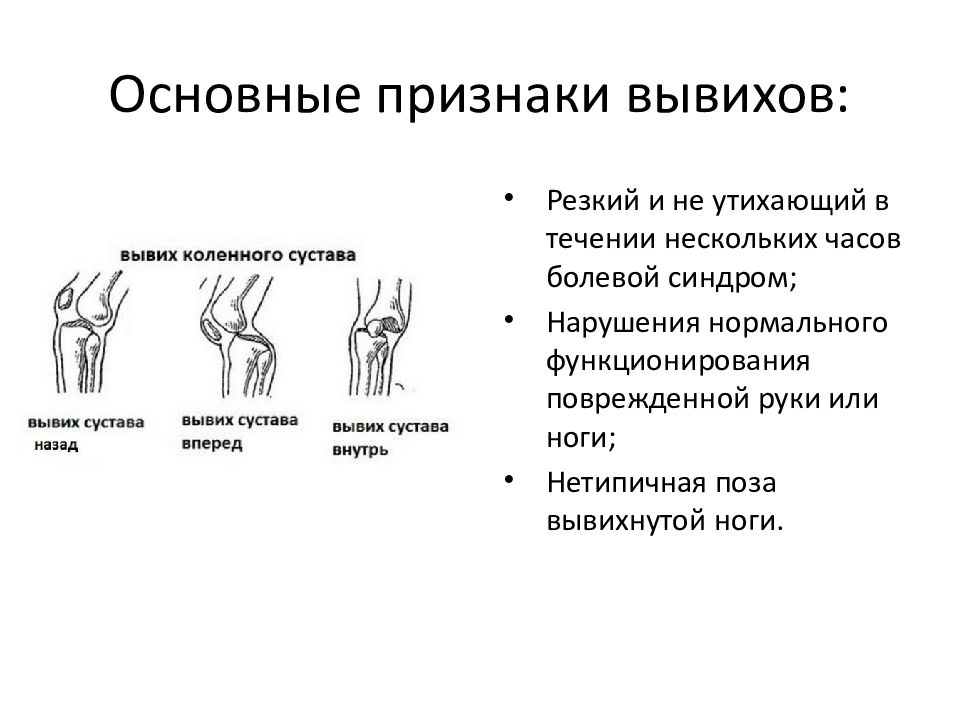 Растяжение плечевого сустава происходит при резком взмахе или рывке рукой.
Растяжение плечевого сустава происходит при резком взмахе или рывке рукой.
Растяжение связок можно спутать не только с переломом, но и с трещиной в кости, с разрывом связок. Поэтому, если потянули ногу или руку, нужно наложить на место травмы эластичный бинт и больше в этот день травмированную конечность не беспокоить. Однако если наутро боль не утихнет, а отёк будет увеличиваться – отправляйтесь в травмпункт.
Золотое правило
При ушибе грудной клетки многие ошибочно перевязывают грудь платками. Перетягивание облегчает боль из-за уменьшения силы вдоха. Но через два-три дня такого «лечения» могут развиться осложнения, даже пневмония. Наоборот, избегайте пассивного режима, делайте дыхательную гимнастику.
При растяжениях, ушибах и переломах нельзя пользоваться разогревающими мазями, которые дают эффект жжения. От них отёк усиливается, а гематома (то есть синяк) может нагноиться.
Золотое правило травматологии: на любую травму – ушиб, растяжение или перелом – первые два дня надо воздействовать холодом, чтобы снять отёк и избежать развития гематомы.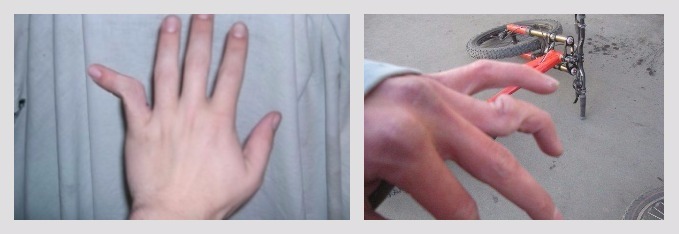 А потом – сухое тепло. Если пострадавшее место не загипсовано, то первые дни прикладывайте к нему грелку со льдом или пластиковую бутылку с холодной водой. А через два дня закутывайте в плед и раз в день прикладывайте тёплую грелку.
А потом – сухое тепло. Если пострадавшее место не загипсовано, то первые дни прикладывайте к нему грелку со льдом или пластиковую бутылку с холодной водой. А через два дня закутывайте в плед и раз в день прикладывайте тёплую грелку.
Ушиб или перелом: как отличить? | НаПоправку
Был сильный удар или падение, ушибленное место болит, отекает, появляется гематома, трудно двигаться, но точно не ясно, повреждены ли кости, или это только ушиб мягких тканей. Установить тяжесть травмы “на глаз” будет достаточно сложно. Какие критерии для этого используют?
Признаки переломаПервый признак, он же миф — перелом сильнее болит, чем ушиб. Болевые рецепторы везде одинаковые: что в мышцах, коже и связках, что в надкостнице. Поэтому по интенсивности болевых ощущений проводить диагностику бессмысленно. Мало того, некоторые переломы почти не болят, и первое время человек может вовсе не догадываться о тяжести произошедшего. Так, например, бывает у пожилых людей при некоторых видах переломов шейки бедра.
Второй признак — отечность тканей и размеры гематомы (синяка). Действительно, переломы обычно сопровождаются массивным повреждением, а значит выраженной припухлостью и большим кровоподтеком. Причем отек и гематома могут увеличиваться в течение нескольких часов после падения и даже на следующий день. Но бывают и исключения. Например, при ушибах частей тела, где мало жировой клетчатки, но много кровеносных сосудов (грудная клетка, лодыжка, передняя поверхность голени, голова и лицо). Место травмы буквально надувается на глазах, а затем эта огромная гематома может еще и сползать вниз, под действием силы тяжести, раскрашивая кожу в разные оттенки багрового и сине-зеленого цвета. Выглядят последствия таких травм страшно, хотя кости целы и ничего здоровью не угрожает. И наоборот, при переломах костей, скрытых под толстым слоем мышц, отечность может быть едва заметной, а кровоподтек и вовсе отсутствовать.
Третий признак — нарушение движения в поврежденной части тела. Кость при переломе теряет прочность, а значит не выполняет свою опорную функцию, поэтому движения невозможны. Однако это правило не работает при поднадкостничных переломах, трещинах костей и вколоченных переломах.
Однако это правило не работает при поднадкостничных переломах, трещинах костей и вколоченных переломах.
Таким образом утверждать “это всего лишь ушиб” или “тут точно перелом” в большинстве случаев значит ошибиться с вероятностью 50 на 50. Единственный способ точной диагностики — рентген. Другой вопрос, насколько опасны подобные переломы? Могут ли они серьезно навредить здоровью, если их симптомы похожи на обычный ушиб?
Нужно ли обращаться к врачу, если подозреваете перелом?В большинстве случаев, не тяжелые переломы срастаются самостоятельно, без обследования, гипса и медицинской помощи. Для этого достаточно щадить место удара и обеспечить ему неподвижность. В практике травматологов нередки случаи, когда пациент, сделав рентген свежего перелома, узнает о том, что рядом есть уже сросшийся, о котором он и не догадывался ранее. Но не всегда подобные травмы проходят без последствий.
Случай из жизни. Банщик чистил ступеньки ото льда, поскользнулся и больно ударился грудью. Женская интуиция супруги подсказала ей, что лучше перестраховаться и вызвать скорую помощь. Однако фельдшер, приехав на вызов, предложил мужчине лишний раз не «светиться» на рентгене — все равно гипс при переломе ребер не накладывают. Оставил все как есть и уехал. Утром, неловко повернувшись, мужчина почувствовал укол в груди и стал раздуваться, как воздушный шарик. Несколько минут — и дышать стало трудно. Если бы не оперативная работа другого коллектива медиков, банщик бы умер от пневмоторакса — травмы легкого, причиной которой стал осколок ребра, повредивший мягкие ткани. На работу банщик вернулся после операции, в середине весны, когда ступеньки ото льда чистить было уже не нужно.
Женская интуиция супруги подсказала ей, что лучше перестраховаться и вызвать скорую помощь. Однако фельдшер, приехав на вызов, предложил мужчине лишний раз не «светиться» на рентгене — все равно гипс при переломе ребер не накладывают. Оставил все как есть и уехал. Утром, неловко повернувшись, мужчина почувствовал укол в груди и стал раздуваться, как воздушный шарик. Несколько минут — и дышать стало трудно. Если бы не оперативная работа другого коллектива медиков, банщик бы умер от пневмоторакса — травмы легкого, причиной которой стал осколок ребра, повредивший мягкие ткани. На работу банщик вернулся после операции, в середине весны, когда ступеньки ото льда чистить было уже не нужно.
Не менее опасные ситуации возникают при вколоченных переломах шейки бедра, если с размаху упасть на бок. Внешние признаки травмы могут быть незначительными, боль — терпимой, что позволяет человеку продолжать ходить и даже бегать. Но в определенный момент костные отломки могут сместится, что значительно утяжеляет состояние. Во-первых, потребуется операция для их сопоставления, во-вторых, возможно полное разрушение головки бедренной кости из-за нарушения кровоснабжения. А итог — протезирование или полная неподвижность.
Во-первых, потребуется операция для их сопоставления, во-вторых, возможно полное разрушение головки бедренной кости из-за нарушения кровоснабжения. А итог — протезирование или полная неподвижность.
Компрессионный перелом позвоночника может привести к хроническим болям в спине, парезам и параличам из-за сдавления межпозвоночных нервов и даже спинного мозга. Невнимательное отношение к перелому пальца на ноге может впоследствии привести к его деформации. И вы уже не сможете носить модельную обувь.
Конечно, все эти осложнения редки. Поэтому в крайнем случае можно уповать на везение и не обращаться за медицинской помощью, шанс самостоятельно «зализать раны» при неосложненных переломах достаточно высокий. Но все же, если вы ушиблись не на краю света, а где-то в цивилизации, лучше сделать снимок в любом ближайшем травмпункте. А в случае перелома принять все необходимые меры к его скорейшему заживлению.
первая помощь при травме голеностопа
Травмы области лодыжек и голеностопного сустава составляют львиную долю всех повреждений опорно-двигательного аппарата.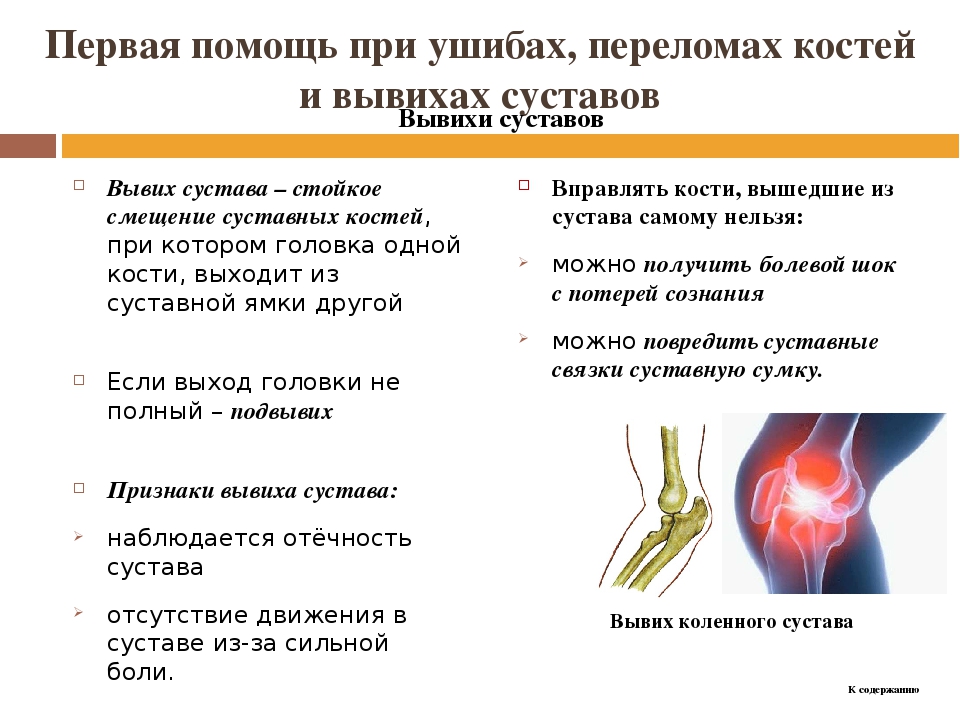 Доля надрывов связок в структуре спортивных травм может доходить до 40%. К ушибу, повреждению связок и костей сустава могут приводить мышечный дисбаланс, дефекты обуви или покрытия, изменения в нервной системе или банальная невнимательность. В зависимости от объемов повреждения прогноз восстановления может кардинально различаться. Для понимания принципов помощи при травмах голеностопа, стоит разобраться в разновидностях повреждений.
Доля надрывов связок в структуре спортивных травм может доходить до 40%. К ушибу, повреждению связок и костей сустава могут приводить мышечный дисбаланс, дефекты обуви или покрытия, изменения в нервной системе или банальная невнимательность. В зависимости от объемов повреждения прогноз восстановления может кардинально различаться. Для понимания принципов помощи при травмах голеностопа, стоит разобраться в разновидностях повреждений.
Содержание
Ушиб
Банальный ушиб — следствие удара ноги об твердый предмет. При этом, как правило, не наблюдаются серьезные разрушения тканей тела. Ушибы нижней части голени и лодыжек очень болезненны, так как кости в этой зоне лишены защитного жирового покрова. Восстановление после незначительного ушиба часто наступает быстро. Обширное повреждение может становиться причиной массивных отеков, гематом или даже травм сосудов и нервов. Тем не менее, чаще всего «обычный» ушиб сопровождается лишь умеренной болью и незначительным отеком.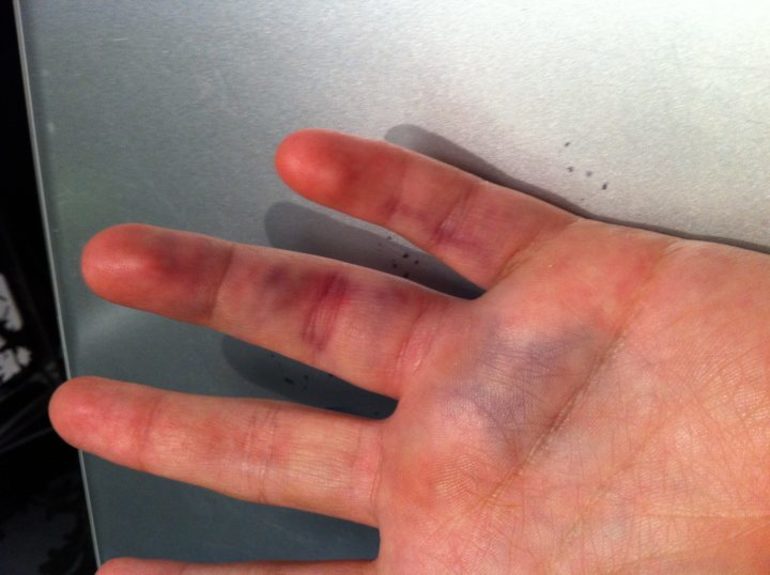
Надрывы и разрывы связок
Надрывы и разрывы связок голеностопного сустава — наиболее обширная группа его повреждений. При типичном направлении «подворачивания» стопы травмируются 1, 2 или 3 боковые связки. Стоит отметить, что связки отличаются малой эластичностью. При перегрузке они не растягиваются, а разрываются полностью или частично. Разрыв сопровождается болью, отеком, иногда — хрустом или треском. В дальнейшем связки могут срастаться или утрачивать свое натяжение. Небольшие частичные надрывы при правильном подходе имеют вполне благоприятный прогноз. Полные разрывы нескольких связок часто приводят к хронической нестабильности и повторным травмам.
Переломы
Даже небольшой перелом — потенциально тяжелая травма, которая требует особого подхода. Среди переломов области голеностопного сустава чаще всего встречаются следующие типы:
- изолированный перелом наружной лодыжки,
- двухлодыжечный перелом,
- двухлодыжечный перелом с переломом заднего края большеберцевой кости,
- перелом нижней трети костей голени.

Для определения прогноза и лечебной тактики большое значение имеет степень смещения отломков и расположение зоны разрушения кости. Выделяют переломы без смещения – «трещины» кости, и сложные травмы со смещением отломков. Тяжелые переломы могут осложняться разрывами сосудов, нервов и связок. Исход во многом зависит от правильности оказания первой и специализированной помощи, адекватной и полноценной реабилитации.
Профилактика травм голеностопного сустава
Причинами травм лодыжек могут быть:
- падения с высоты,
- дорожно-транспортные происшествия,
- производственные катастрофы
- простая невнимательность или неосторожность,
- мышечный дисбаланс.
Несмотря на определенное влияние не зависящих от нас факторов, наибольший процент переломов и разрывов связок голеностопа связан только с хронической перегрузкой и дисбалансом мышц. Большинство пациентов с переломами и тяжелыми разрывами вспоминают, что до этого их стопа уже неоднократно «подворачивалась» – мышцы как будто отключались. Своевременное восстановление баланса мышц голени и стопы — основа профилактики разрывов связок и переломов лодыжек. Для укрепления мышечно-связочного аппарата ног отлично зарекомендовал себя так называемый баланс-тренинг. Методика активно используется в спортивной медицине для тренировки и реабилитации футболистов, гимнастов, конькобежцев. Проводить баланс-тренинг дома можно на специальной балансировочной подушке.
Своевременное восстановление баланса мышц голени и стопы — основа профилактики разрывов связок и переломов лодыжек. Для укрепления мышечно-связочного аппарата ног отлично зарекомендовал себя так называемый баланс-тренинг. Методика активно используется в спортивной медицине для тренировки и реабилитации футболистов, гимнастов, конькобежцев. Проводить баланс-тренинг дома можно на специальной балансировочной подушке.
Работа с правильной сертифицированной баланс-подушкой уже после нескольких минут дает ощущение стабильности, приятной проработки и массажа стопы и голени. Регулярные занятия приводят к укреплению голеностопа и улучшению баланса всего тела. Очень часто к разрыву связок приводят различные деформации стопы. Избыточная пронация или супинация, вальгус или варус пяток корректируются индивидуальными ортопедическими стельками.Эти изделия непосредственно исправляют костно-мышечный дисбаланс, улучшают кровообращение и восприятие области стопы и голеностопного сустава.
Первая помощь при травме голеностопа
При любых травмах незамедлительно обращайтесь к врачу, который сможет точно поставить диагноз и порекомендовать эффективное лечение. При ушибах и небольших надрывах связок зарекомендовал себя протокол RICE:
При ушибах и небольших надрывах связок зарекомендовал себя протокол RICE:
R (rest – покой): перестаньте наступать на ногу, обеспечьте ей полный покой.
I (ice – лед, холод): первые несколько дней полезно прикладывать к месту повреждения бутылку со льдом или аккумулятор холода. Делать это стоит по 10-20 минут каждые 2-3 часа. От кожи холодный предмет должен отделять небольшой слой ткани во избежание обморожения.
С (compression – сдавление): для профилактики отека в дневное время можно обматывать стопу и голень эластичным бинтом (не туго!). Еще лучше подойдут компрессионные гольфы.
E (elevation – возвышенное положение): первые несколько дней больше лежите, ногу кладите на подушки для придания ей несколько возвышенного положения. Так она будет меньше отекать и болеть. Серьезные разрывы, переломы требуют незамедлительной фиксации конечности, иногда может применяться оперативное вмешательство.
Современные решения для лечения и реабилитации
В лечении типичных ушибов и надрывов связок могут помочь специальные ортезы. Фиксаторы голеностопа ощутимо уменьшают боль и отек, ускоряют заживление и позволяют раньше вернуться к активной жизни. В магазинах «Медтехника Ортосалон» опытные консультанты помогут подобрать наилучший в вашем случае ортез. В зависимости от показаний современные фиксаторы нашей сети могут выполнять:
- мягкую компрессию для ощутимого снижения боли и отека,
- деликатную поддержку для стимуляции собственных мышц и рецепторов,
- умеренную фиксацию для быстрого заживления связок и сохранения подвижности,
- жесткую фиксацию для стабилизации серьезных повреждений.
В случае необходимости послеоперационной фиксации в наличии всегда имеются удобные и комфортные шины. Современные пластиковые шины легче устаревших гипсовых повязок, они позволяют активно передвигаться и проводить гигиеническую обработку кожи, менять угол и степень фиксации.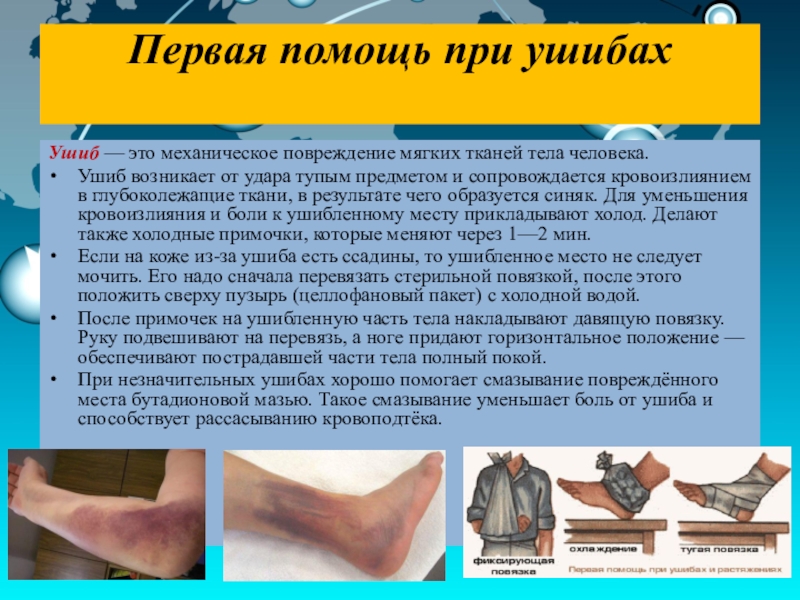 Важно понимать, что даже после успешного заживления участок повреждения остается достаточно уязвимым. Пациентам после переломов, надрывов и разрывов связок в периоды повышенной нагрузки стоит «страховаться» с помощью легких и современных ортезов. Таким образом удастся без опасений вести здоровую и активную жизнь.
Важно понимать, что даже после успешного заживления участок повреждения остается достаточно уязвимым. Пациентам после переломов, надрывов и разрывов связок в периоды повышенной нагрузки стоит «страховаться» с помощью легких и современных ортезов. Таким образом удастся без опасений вести здоровую и активную жизнь.
Автор статьи: Эдуард Свитич – врач ортопед-травматолог
Простой ушиб или страшный перелом: как определить?
Вместе с зимой приходит и гололед. А с ним порой – падения да травмы. И вроде бы ударился не сильно, но ушибленное место вскоре начинает болеть. Как отличить ушиб и растяжение от перелома и вывиха? И как правильно оказать помощь?
Вероника К., Петрозаводск
Слово хирургу
Борис Колодкин, Москва
– Уважаемая Вероника, какая бы ни была травма, главное – вовремя обездвижить поврежденную часть тела. А дальше в зависимости от тяжести повреждения хирург при помощи рентгена определит способ лечения: массаж, гипс или операция (если, например, порвана мышца или связка).
Растяжения и ушибы менее болезненны, чем переломы, – при них частично нарушена функция мышц, сухожилий и т.д. В течение нескольких дней происходит восстановление их работоспособности. Но ушибы могут сопровождаться более тяжелыми травмами: вывихами, переломами, повреждениями внутренних органов.
Ушиб
Боль, отечность или припухлость, болезненная при ощупывании, нарастает в течение нескольких часов или суток; гематома, синяк; нарушение функции движения. В момент травмы боль может быть интенсивной, но через нескольких часов уменьшается.
При ушибе кожного покрова и подкожной клетчатки синяк становится виден практически сразу. При более глубоком ушибе гематома проявится снаружи в виде кровоподтека лишь через 2–3 суток.
При увеличении гематомы и отека поврежденной конечности человеку становится сложно двигать поврежденной частью тела, ходить.
Растяжение связок и мышц
Ощущения, схожие с состоянием после ушиба, но только боль – в области суставов.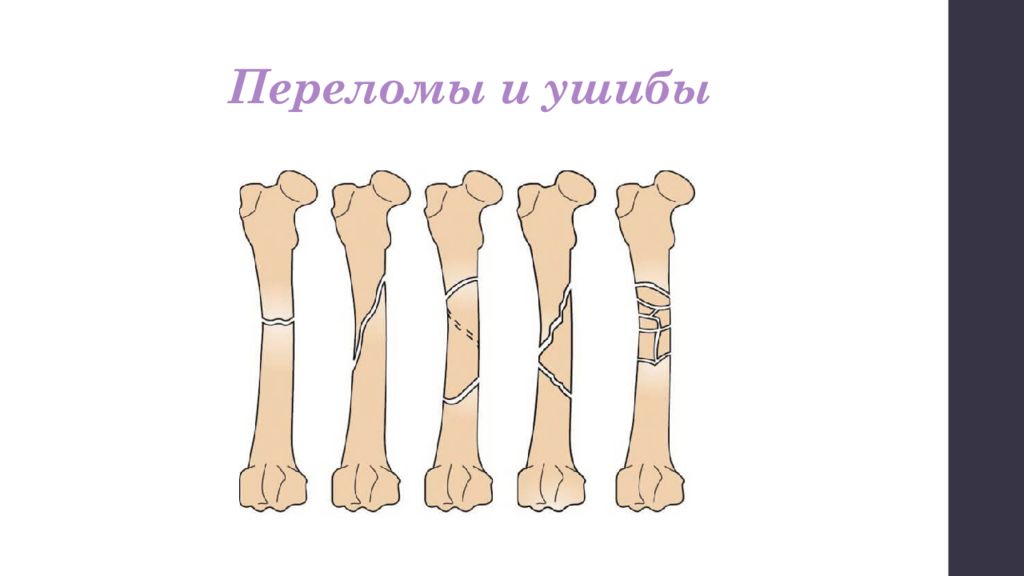 Возникают припухлость и гематома, но нарушение движения сустава выражено больше, чем при ушибе
Возникают припухлость и гематома, но нарушение движения сустава выражено больше, чем при ушибе
Особенность
Растяжения или надрыв связок и мышц возникают при движениях в суставе, превышающих его физиологические возможности. В таком случае сустав еще может совершать некоторые движения, но мышцы блокируют это. Появляется угроза разрыва и мышцы, и сухожилия. Опасны также движения в несвойственном суставу направлении. Наиболее травмоопасны связки суставов, особенно голеностопного (при подворачивании стопы).
Скорая помощь
1 Наложите давящую повязку и холодный предмет на место повреждения.
2 Чтобы ускорить выздоровление, используйте различные медикаментозные средства местного применения, обладающие противовоспалительным и обезболивающим действием: диклофенак-гель, индовазин, фастум-гель. Все препараты наносите на место повреждения 2–3 раза в сутки в течение 10 дней.
Важно
Самолечение возможно, только если вы уверены, что у пострадавшего нет перелома или вывиха.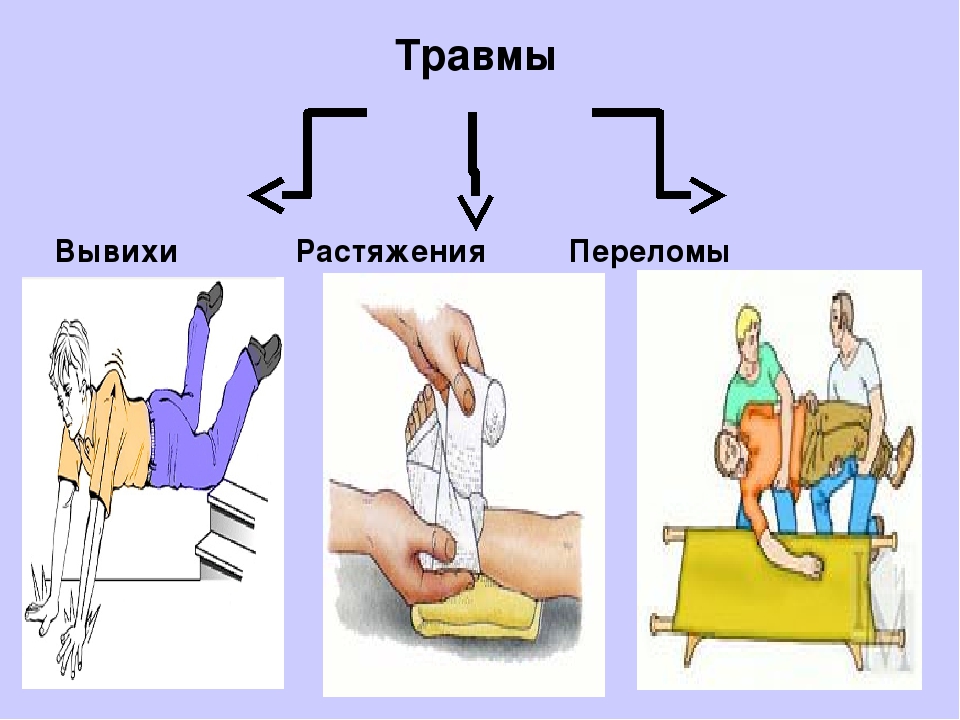
Внимание: наносить мази можно только на неповрежденную кожу (открытую рану мазать нельзя). Эти препараты противопоказаны при непереносимости нестероидных противовоспалительных средств.
Разрыв
связок
мышц
сухожилий
выраженная боль, отек, гематома, ограничение функции сустава
разрыв связок коленного сустава часто сопровождается кровоизлиянием в полость сустава – область сустава увеличивается в размерах, становится горячей на ощупь
то же + полностью утрачивается функция мышцы
при разрыве бицепса плеча пострадавший не может согнуть руку, при разрыве одной из мышц бедра – разогнуть ногу в колене
то же + неспособность согнуть и разогнуть конечность, сохраняется способность передвижения при помощи другого человека
Особенность
Разрыв может возникать как самостоятельное повреждение, так и соседствовать с вывихом или переломом. Например, причиной разрыва мышц может стать их быстрое и сильное сокращение, сильный удар по сокращенной мышце.
Перелом, вывих
То же + нарушение функции конечности:
перелом пальца – выраженный отек, болезненность при движении им
перелом ноги – потеря опороспособности, болезненность при попытке сделать полноценный шаг
вывих плеча или перелом ключицы – рука «повисает плетью» и остаются незначительные движения в локтевом суставе, попытка пошевелить рукой в плечевом суставе вызывает резкую боль
Внимание: при малейшем подозрении на перелом, вывих или разрыв необходимо срочно обратиться за медпомощью: скорая помощь, травмпункт, больница. Самостоятельные действия возможны только в крайних случаях и должны выполняться осторожно.
Особенность
Перелом – ненормальное искривление или укорочение конечности, болезненность в месте возможного перелома, которая усиливается при попытке движения травмированной конечностью и при надавливании.
Скорая помощь
1 Если кость порвала кожные покровы (открытый перелом), нужно убрать прилипшие инородные тела, обработать кожу вокруг выступающей кости антисептическим средством: перекись водорода (3%).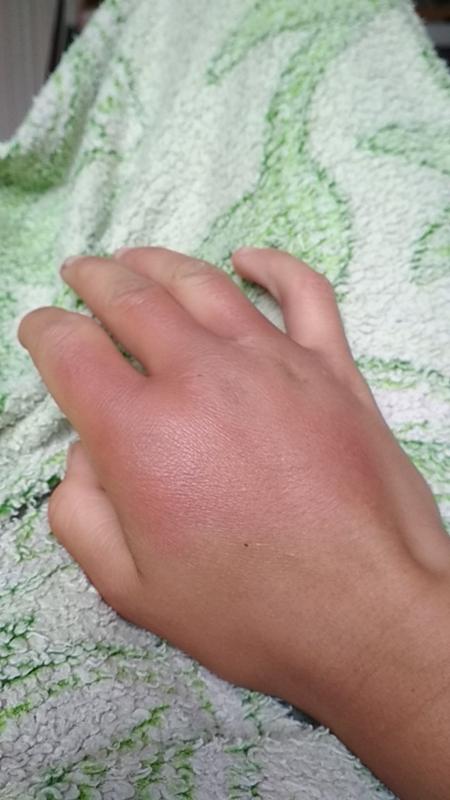 Она хорошо пенится, поэтому вымывает грязь из раны и хорошо останавливает кровотечение. Также можно использовать раствор спирта или фурацилин. Затем обязательно наложите стерильную повязку, не вправляя кость.
Она хорошо пенится, поэтому вымывает грязь из раны и хорошо останавливает кровотечение. Также можно использовать раствор спирта или фурацилин. Затем обязательно наложите стерильную повязку, не вправляя кость.
2 При открытом переломе – остановить артериальное кровотечение (накладывается жгут выше открытого перелома).
3 Предупредить травматический шок: максимально обезболить подручными средствами, положить что-нибудь холодное на область раны.
4 Наложить стерильную повязку на рану и обездвижить поврежденную конечность подручными средствами: доски, палки, ветки. Если сломана рука, можно привязать низ рубахи к воротнику. Основная цель – обеспечить неподвижность костей в месте перелома или вывиха. При этом заметно yменьшается боль и пре-
дупреждается травматический шок. Неподвижность в месте перелома обеспечивают наложением специальных шин или подручными средствами – прочными, но достаточно легкими предметами, поддерживающими и фиксирующими поврежденную конечность в положении минимальной болезненности. При удержании конечности в отведенном положении следует использовать валики. В крайнем случае сломанную руку можно прибинтовать к туловищу, а ногу – к другой ноге.
При удержании конечности в отведенном положении следует использовать валики. В крайнем случае сломанную руку можно прибинтовать к туловищу, а ногу – к другой ноге.
Важно
Переломы и вывихи не всегда легко отличить, поэтому первую помощь следует оказывать, как при переломах.
как определить в домашних условиях
27 ноября 2019
Бдительность пострадавшего и его окружения необходима при уже случившейся травме, поскольку от своевременной диагностики вида травматического повреждения зависят исход лечения, последующая реабилитация и возвращение к привычной жизни. Эта статья посвящена признакам переломов, при наличии которых необходимо срочное обращение за медицинской помощью. Рассмотрим общие и специфические признаки переломов костей нижних конечностей.
Виды и симптомы переломов
К общим симптомам относят постоянную ноющую или тупую боль в месте перелома, усиливающуюся и принимающую характер резкой, пульсирующей при попытке наступить на ногу; ограничение подвижности конечности; припухлость; посинение кожных покровов; крепитация трущихся отломков кости и патологическая подвижность в месте перелома, неестественное положение конечности и укорочение ее длины по сравнению со здоровой; повышение температуры тела.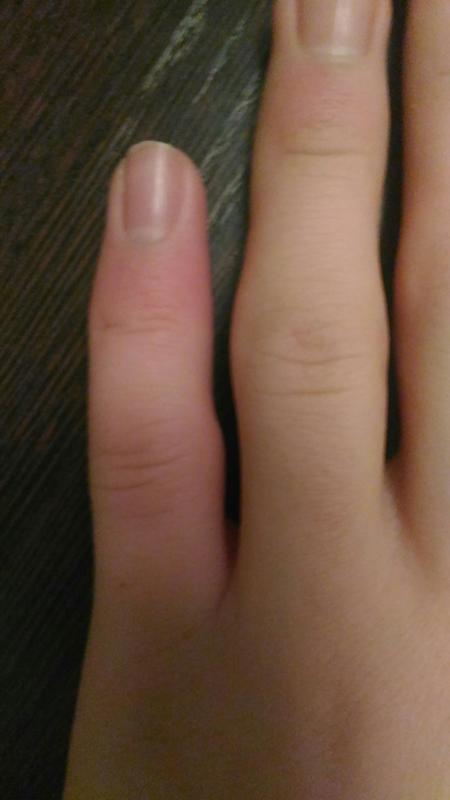 В момент получения перелома характерен резкий звук, похожий на хруст.
В момент получения перелома характерен резкий звук, похожий на хруст.
Как узнать в домашних условиях сломали ли вы бедро? К специфическим признакам перелома малого вертела бедра относят невозможность поднять выпрямленную ногу в положении сидя. Диафизарные переломы бедра сопровождаются значительным повреждением мягких тканей, сосудисто-нервного пучка, кровопотерей, выраженным болевым синдромом и опасны развитием травматического шока, жировой эмболии. При этом характерно укорочение и нарушение оси конечности, нарушение гемодинамики, возможное отсутствие пульса на периферических артериях конечности, нарушение чувствительности. При переломе мыщелков бедра беспокоят боли в области коленного сустава и в нижней трети бедра. Контуры коленного сустава сглажены, надколенник баллотирует. Смещение наружного мыщелка кверху приводит в вальгусному отклонению голени, внутреннего – к варусному. Движения в коленном суставе ограничены.
Внесуставной перелом шейки бедра возникает при падении на вертельную область. Такой перелом чаще бывает у пожилых людей. Из-за обильной васкуляризации проксимального метафиза такие переломы сопровождаются значительными кровоизлияниями, распространяющимися на верхнюю треть бедра, промежность. При этом бедро ротировано кнаружи, конечность укорочена, верхушка большого вертела смещена выше линии Розера-Нелатона, активные движения невозможны.
Такой перелом чаще бывает у пожилых людей. Из-за обильной васкуляризации проксимального метафиза такие переломы сопровождаются значительными кровоизлияниями, распространяющимися на верхнюю треть бедра, промежность. При этом бедро ротировано кнаружи, конечность укорочена, верхушка большого вертела смещена выше линии Розера-Нелатона, активные движения невозможны.
При внутрисуставных переломах шейки бедра (капитальных, субкапитальных, трансцервикальных, базальных) боли неинтенсивные, особенно при вколоченных переломах. Имеет место наружная ротация и укорочение конечности до 2-4 см (при абдукционных переломах – незначительное удлинение). Поднять поврежденную конечность обычно не удается. Отмечается положительный симптом Гирголава – усиленная пульсация бедренной артерии под пупартовой связкой вследствие околосуставной гематомы. Отсутствие надкостницы, проникновение синовиальной жидкости между отломками, недостаточное кровоснабжение в пожилом возрасте затрудняет сращение.
Отрывной перелом бугристости большеберцовой кости возникает при чрезмерном сокращении четырехглавой мышцы бедра. При этом разгибательная функция голени не нарушена из-за сохранности боковых порций сухожилия вышеназванной мышцы.
При этом разгибательная функция голени не нарушена из-за сохранности боковых порций сухожилия вышеназванной мышцы.
Чем опасны переломы коленных суставов, голени или лодыжек?
При диафизарных переломах костей голени нарушается опорная функция. Помимо общих признаков для изолированного перелома малоберцовой кости характерно повреждение малоберцового нерва.
Пронационно-абдукционные переломы лодыжек (Дюпюитрена) возникают при чрезмерной наружной ротации и отведении стопы. При этом разрывается дельтовидная связка или ломается медиальная лодыжка. Продолжающееся силовое воздействие вызывает перелом наружной лодыжки или малоберцовой кости на 5 см выше линии сустава.
Супинационно-аддукционные переломы Мальгеня возникают при форсированной внутренней ротации и приведении стопы. Вначале повреждаются таранно-малоберцовые связки (передняя и задняя), пяточно-малоберцовые связки голеностопного сустава. При дальнейшем силовом воздействии таранная кость смещается кнутри и приводит к перелому медиальной лодыжки и эпиметафиза большеберцовой кости.
Для разрывов менисков коленного сустава в остром периоде характерно увеличение его в объеме, сглаженность контуров, невозможность активного разгибания конечности, вынужденное согнутое положение, блокада из-за ущемления разорванного мениска. После устранения блокады функция конечности восстанавливается, усиливается боль при ходьбе по лестнице вниз (симптом лестницы Перельмана), ощущение в суставе мешающего предмета (симптом зацепки Краснова). Характерны перемежающиеся блокады суставов и усиление болей при пассивном разгибании голени (симптом Байкова). Усиление болей при ротации согнутой под острым углом голени кнаружи или кнутри свидетельствует о повреждении соответствующего мениска (симптом Мак-Марррея). Также отмечается неполное разгибание голени (симптом «ладони» Ланда). Одним из наиболее распространенных видов повреждения считается триада Турнера («несчастная триада»): разрыв коллатеральной большеберцовой связки, передней крестообразной связки и медиального мениска. Разрыв коллатеральной малоберцовой связки сочетается с повреждением передней крестообразной и латерального мениска. Тяжелыми повреждениями считаются разрыв обеих крестообразных и обеих коллатеральных связок, что приводит к разболтанности сустава и делает конечность неопорной. В остром периоде болевой синдром выражен. Имеет место гемартроз и реактивный синовит со сглаженностью контуров сустава и баллотированием надколенника. Для полного разрыва коллатеральных связок характерен симптом «бокового качания» («маятника»). Ведущим симптомом повреждения крестообразных связок является симптом «выдвижного ящика»: смещение голени кпереди и кзади в зависимости от разрыва передней или задней связки.
Тяжелыми повреждениями считаются разрыв обеих крестообразных и обеих коллатеральных связок, что приводит к разболтанности сустава и делает конечность неопорной. В остром периоде болевой синдром выражен. Имеет место гемартроз и реактивный синовит со сглаженностью контуров сустава и баллотированием надколенника. Для полного разрыва коллатеральных связок характерен симптом «бокового качания» («маятника»). Ведущим симптомом повреждения крестообразных связок является симптом «выдвижного ящика»: смещение голени кпереди и кзади в зависимости от разрыва передней или задней связки.
Если вы ощущаете резкую боль, возник сильный отёк на месте удара или повреждения, невозможно изменить положение сустава или это действие сопровождается болевым синдромом – срочно обратитесь к специалисту! Своевременное выявление переломов или повреждений связок и тканей – единственный способ избежать неприятных последствий травм и сократить время терапии и реабилитации.
Сломанные кости. Как узнать, что это больше, чем просто шишка или синяк?
Признаки перелома кости
Переломы костей чаще всего встречаются в верхних и нижних конечностях.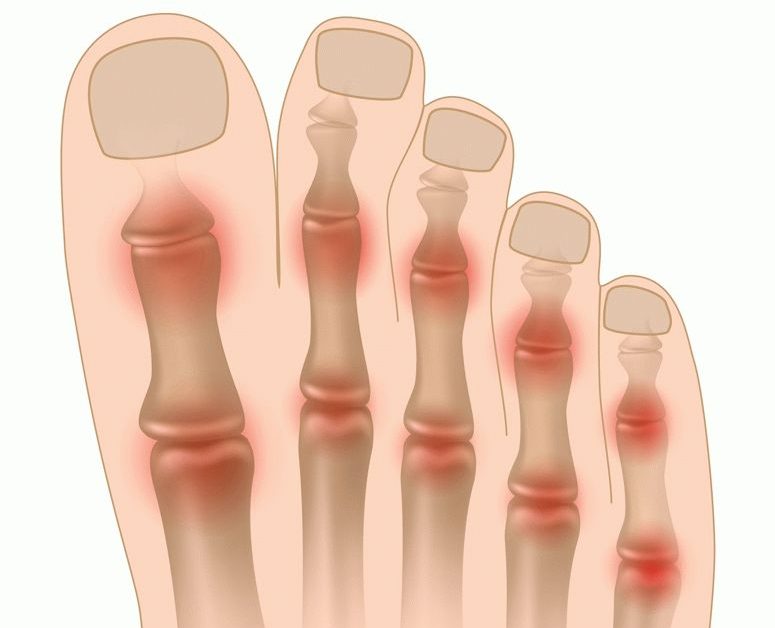 К верхним конечностям относятся руки, локти, запястья и пальцы, а к нижним конечностям относятся ноги, колени, лодыжки и ступни. Травмы сухожилий и связок (растяжения и деформации) также могут возникать в этих областях, но не так часто у детей.
К верхним конечностям относятся руки, локти, запястья и пальцы, а к нижним конечностям относятся ноги, колени, лодыжки и ступни. Травмы сухожилий и связок (растяжения и деформации) также могут возникать в этих областях, но не так часто у детей.
Если у вашего ребенка травма конечности, есть несколько способов определить, нужно ли его немедленно осмотреть или можно отложить на потом. Некоторые симптомы могут показаться очевидными; другие не могут. Общие признаки перелома:
- Боль
- Ушиб
- Припухлость с болезненностью над пораженной областью
Если ребенок или взрослый услышал щелчок или скрежет во время травмы, скорее всего, это перелом, но не обязательно.
Независимо от того, когда их нужно осмотреть, наша ортопедическая клиника, работающая в тот же день, открыта с понедельника по пятницу с 8:00 до 16:00. и с ним можно связаться по телефону (804) 828-2467.
Распространенные переломы у детей
- Лодыжки: Обычно это происходит из-за поворота или падения при такой деятельности, как катание на скейтборде, бег, катание на скутере или роликах.

- Локти: Распространенная травма, составляющая около 10% переломов у детей, перелом локтя случается, когда кость ломается в локтевом суставе или около него, и может произойти в одной или нескольких из трех костей, составляющих локоть.
- Предплечья: Переломы предплечья – самый распространенный тип переломов у детей. Перелом может произойти в любом месте двух костей, составляющих предплечье (называемых лучевой и локтевой)
- Перелом бедренной кости: Бедренная кость – самая большая кость в организме, которая соединяет таз вместе, образуя бедро. Чаще всего переломы бедренной кости происходят вблизи колена через пластинку роста, поскольку она слабее кости.
- Перелом диафиза большеберцовой кости: Область диафиза большеберцовой кости относится к большеберцовой кости и малой малоберцовой кости, которые составляют основные кости голени.Чаще всего большеберцовая кость ломается в середине кости (которая называется диафизом большеберцовой кости), но большеберцовая кость может столкнуться с другими типами переломов в зависимости от силы травмы.
 У детей также часто возникают переломы пластин роста на конце большеберцовой кости, которая является частью лодыжки.
У детей также часто возникают переломы пластин роста на конце большеберцовой кости, которая является частью лодыжки.
Какие бывают типы переломов?
- Открытые и закрытые переломы: Переломы костей подразделяются на открытые и закрытые. Закрытый перелом случается, когда кость сломана, но не выходит из кожи.Открытый перелом, также известный как сложный перелом, является относительно редким случаем у детей и случается, когда кость прорывается сквозь кожу.
- Перелом без смещения: Возникает там, где есть трещина в кости, но кость не сместилась. Стресс-переломы (которые возникают, когда в кости образуются крошечные трещины) или переломы изгиба (когда одна сторона кости сгибается сама по себе) являются двумя распространенными переломами без смещения. Их обычно можно лечить с помощью бандажа, шины или гипсовой повязки.
- Переломы со смещением: Это происходит, когда кость сломана и смещается.
 Смещенные переломы можно разделить на несколько типов:
Смещенные переломы можно разделить на несколько типов: - Greenstick: Когда одна сторона кости сломана, другая выгибается, как сломанная ветка дерева.
- Вращение: Когда кость вращалась, когда она сломалась
- Угловой: Когда концы сломанной кости расположены под углом друг к другу
- Переведено: Когда кости смещены не в правильном положении
- Переломы со смещением: Это происходит, когда кость сломана и смещается.
- Перелом пластины роста: Пластины роста относятся к более мягким частям развивающейся хрящевой ткани, которые формируют длину и форму кости.При отсутствии лечения перелом пластинки роста может привести к проблемам с ростом и развитием костей. Поскольку ваш ребенок все еще растет, пластины роста могут быть очень подвержены травмам, поэтому предотвращение травм во время занятий спортом и на игровой площадке особенно важно.
Что такое ушиб кости?
Ушибы костей менее серьезны, чем переломы костей. Это происходит, когда кость получает несколько небольших трещин, и кровь и жидкость накапливаются среди трещин прямо под кожей. Наиболее частыми участками ушиба костей являются колено и лодыжка.
Это происходит, когда кость получает несколько небольших трещин, и кровь и жидкость накапливаются среди трещин прямо под кожей. Наиболее частыми участками ушиба костей являются колено и лодыжка.
Если ваш ребенок испытывает сильную боль, опухшую или болезненную область возле травмы, опухшие или жесткие суставы возле травмы или изменение цвета кожи над травмой, это может быть синяк.
Мы рекомендуем вам обратиться за медицинской помощью, чтобы мы могли осмотреть травмированный участок и определить, сломана ли кость или есть синяк.
Лечение перелома или ушиба кости: когда обращаться за помощью и как помочь
Наша ортопедическая клиника может осмотреть вашего ребенка, если вы подозреваете, что у него ушиб или перелом костей.
Ребенка следует увидеть как можно скорее, если:
- Конечность деформирована (может иметь вид шишки или изменение формы вокруг кости).
- Кожа разорвана, видна кость.

- Ребенок не может удерживать вес или использовать конечность через 15 минут после травмы
- Боль ребенка не контролируется, и ребенок плачет, используя покой, приподнятие, лед и безрецептурные обезболивающие.
Если ЛЮБАЯ из этих вещей верна, немедленно обратитесь за медицинской помощью и не позволяйте ребенку есть, если потребуется операция или процедура для выравнивания перелома. Если есть сильное кровотечение, разрыв кожи или вопрос о травме позвоночника, вызовите скорую помощь.
Если конечность выглядит деформированной, следует осторожно снять одежду или отрезать травмированную конечность и поддержать конечность импровизированной шиной. Можно сделать импровизированную шину с мягкой набивкой вокруг травмы и чем-то твердым, выходящим за суставы выше и ниже травмы.Американская академия педиатрии рекомендует обернуть небольшую доску, картон или сложенные газеты эластичным бинтом или лентой, чтобы сделать временную шину.
Если все вышеперечисленное отрицательно и конечность не сильно опухла, тогда ребенок потенциально может подождать, пока не обратится к врачу в поликлинике, чтобы пройти обследование и сделать рентген, если это необходимо. Чтобы уменьшить отек, вы можете прикладывать холодные компрессы или лед, завернутый в ткань, полотенце или другой материал, но не прикладывайте лед непосредственно к коже, так как это может вызвать обморожение (замерзание кожи и подлежащих тканей).
Чтобы уменьшить отек, вы можете прикладывать холодные компрессы или лед, завернутый в ткань, полотенце или другой материал, но не прикладывайте лед непосредственно к коже, так как это может вызвать обморожение (замерзание кожи и подлежащих тканей).
Большинство переломов костей распознается сразу или в течение дня, если ребенок все еще не может использовать конечность как обычно. Если через день это так, ребенка следует осмотреть в поликлинике либо к терапевту, либо к хирургу-ортопеду. Хотя многие дети не могут точно сказать нам, где находится этот тип травмы, они обычно защищают эту конечность или плачут при прикосновении, что является еще одним признаком того, что ребенку может потребоваться медицинская помощь.
Иногда рентгеновские лучи не показывают перелом, если он проходит через пластинку роста, и ребенок все равно будет лечиться от перелома, если есть достаточные подозрения.Пластины роста представляют собой хрящи и не видны на рентгеновских снимках. Поэтому перелом через пластинку роста, которая не сдвинулась или не сдвинулась, не будет отображаться на рентгеновском снимке. Это незначительные переломы, но все же может потребоваться иммобилизация из-за симптомов и для защиты ребенка от большего вреда.
Это незначительные переломы, но все же может потребоваться иммобилизация из-за симптомов и для защиты ребенка от большего вреда.
Чтобы узнать больше о травмах лодыжки, локтя, бедренной кости, предплечья или пластины роста, а также о том, как лечить каждую из них, см. Раздел «Я сломал себе…» на веб-сайте Детского ортопедического общества Северной Америки.
Сколько времени нужно, чтобы зажить сломанную кость?
В зависимости от типа кости и тяжести перелома может пройти около шести недель или больше, прежде чем ваш ребенок сможет вернуться к нормальной жизнедеятельности.Например, более крупные кости заживут дольше, чем более мелкие.
Наши специалисты-ортопеды расскажут, каким будет процесс заживления, сколько времени потребуется для заживления сломанной кости, и ответят на любые другие вопросы.
Сломанная кость может быть страшной, но при правильном уходе и лечении она заживает и все будет в порядке.
Раскрытие информации: Эта статья касается исключительно травм конечностей, а не множественных травм, включая возможные травмы живота или головы.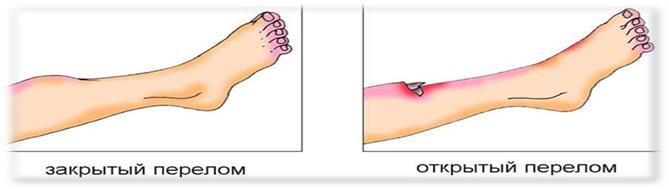 При подозрении на любой из них немедленно обратитесь за медицинской помощью. Не перемещайте ребенка, если есть подозрение на травму шеи или позвоночника.
При подозрении на любой из них немедленно обратитесь за медицинской помощью. Не перемещайте ребенка, если есть подозрение на травму шеи или позвоночника.
Первоначально опубликовано в апреле 2016 г.
Обновлено
Сломанные кости. Как узнать, что это больше, чем просто шишка или синяк?
Признаки перелома кости
Переломы костей чаще всего встречаются в верхних и нижних конечностях. К верхним конечностям относятся руки, локти, запястья и пальцы, а к нижним конечностям относятся ноги, колени, лодыжки и ступни.Травмы сухожилий и связок (растяжения и деформации) также могут возникать в этих областях, но не так часто у детей.
Если у вашего ребенка травма конечности, есть несколько способов определить, нужно ли его немедленно осмотреть или можно отложить на потом. Некоторые симптомы могут показаться очевидными; другие не могут. Общие признаки перелома:
- Боль
- Ушиб
- Припухлость с болезненностью над пораженной областью
Если ребенок или взрослый услышал щелчок или скрежет во время травмы, скорее всего, это перелом, но не обязательно.
Независимо от того, когда их нужно осмотреть, наша ортопедическая клиника, работающая в тот же день, открыта с понедельника по пятницу с 8:00 до 16:00. и с ним можно связаться по телефону (804) 828-2467.
Распространенные переломы у детей
- Лодыжки: Обычно это происходит из-за поворота или падения при такой деятельности, как катание на скейтборде, бег, катание на скутере или роликах.
- Локти: Распространенная травма, составляющая около 10% переломов у детей, перелом локтя случается, когда кость ломается в локтевом суставе или около него, и может произойти в одной или нескольких из трех костей, составляющих локоть.
- Предплечья: Переломы предплечья – самый распространенный тип переломов у детей. Перелом может произойти в любом месте двух костей, составляющих предплечье (называемых лучевой и локтевой)
- Перелом бедренной кости: Бедренная кость – самая большая кость в организме, которая соединяет таз вместе, образуя бедро.
 Чаще всего переломы бедренной кости происходят вблизи колена через пластинку роста, поскольку она слабее кости.
Чаще всего переломы бедренной кости происходят вблизи колена через пластинку роста, поскольку она слабее кости. - Перелом диафиза большеберцовой кости: Область диафиза большеберцовой кости относится к большеберцовой кости и малой малоберцовой кости, которые составляют основные кости голени.Чаще всего большеберцовая кость ломается в середине кости (которая называется диафизом большеберцовой кости), но большеберцовая кость может столкнуться с другими типами переломов в зависимости от силы травмы. У детей также часто возникают переломы пластин роста на конце большеберцовой кости, которая является частью лодыжки.
Какие бывают типы переломов?
- Открытые и закрытые переломы: Переломы костей подразделяются на открытые и закрытые. Закрытый перелом случается, когда кость сломана, но не выходит из кожи.Открытый перелом, также известный как сложный перелом, является относительно редким случаем у детей и случается, когда кость прорывается сквозь кожу.

- Перелом без смещения: Возникает там, где есть трещина в кости, но кость не сместилась. Стресс-переломы (которые возникают, когда в кости образуются крошечные трещины) или переломы изгиба (когда одна сторона кости сгибается сама по себе) являются двумя распространенными переломами без смещения. Их обычно можно лечить с помощью бандажа, шины или гипсовой повязки.
- Переломы со смещением: Это происходит, когда кость сломана и смещается. Смещенные переломы можно разделить на несколько типов:
- Greenstick: Когда одна сторона кости сломана, другая выгибается, как сломанная ветка дерева.
- Вращение: Когда кость вращалась, когда она сломалась
- Угловой: Когда концы сломанной кости расположены под углом друг к другу
- Переведено: Когда кости смещены не в правильном положении
- Перелом пластины роста: Пластины роста относятся к более мягким частям развивающейся хрящевой ткани, которые формируют длину и форму кости.
 При отсутствии лечения перелом пластинки роста может привести к проблемам с ростом и развитием костей. Поскольку ваш ребенок все еще растет, пластины роста могут быть очень подвержены травмам, поэтому предотвращение травм во время занятий спортом и на игровой площадке особенно важно.
При отсутствии лечения перелом пластинки роста может привести к проблемам с ростом и развитием костей. Поскольку ваш ребенок все еще растет, пластины роста могут быть очень подвержены травмам, поэтому предотвращение травм во время занятий спортом и на игровой площадке особенно важно.
Что такое ушиб кости?
Ушибы костей менее серьезны, чем переломы костей. Это происходит, когда кость получает несколько небольших трещин, и кровь и жидкость накапливаются среди трещин прямо под кожей. Наиболее частыми участками ушиба костей являются колено и лодыжка.
Если ваш ребенок испытывает сильную боль, опухшую или болезненную область возле травмы, опухшие или жесткие суставы возле травмы или изменение цвета кожи над травмой, это может быть синяк.
Мы рекомендуем вам обратиться за медицинской помощью, чтобы мы могли осмотреть травмированный участок и определить, сломана ли кость или есть синяк.
Лечение перелома или ушиба кости: когда обращаться за помощью и как помочь
Наша ортопедическая клиника может осмотреть вашего ребенка, если вы подозреваете, что у него ушиб или перелом костей.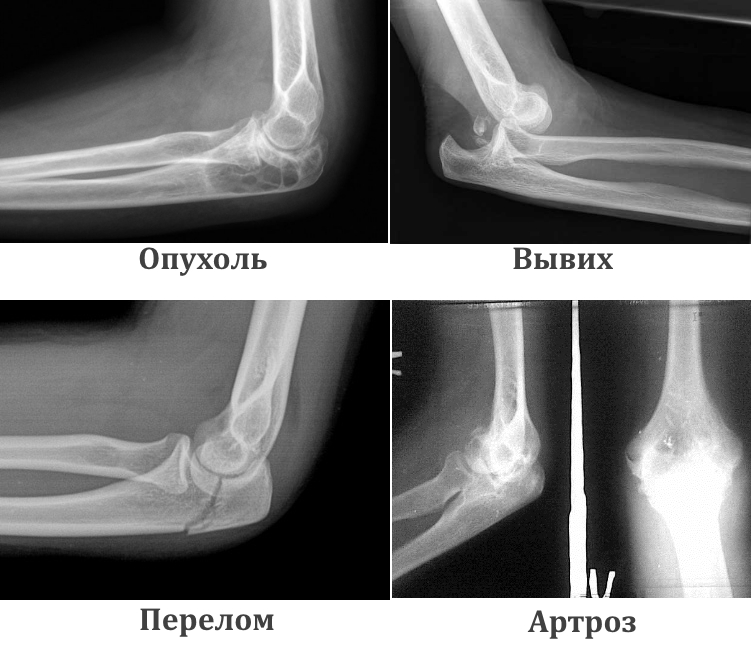
Ребенка следует увидеть как можно скорее, если:
- Конечность деформирована (может иметь вид шишки или изменение формы вокруг кости).
- Кожа разорвана, видна кость.
- Ребенок не может удерживать вес или использовать конечность через 15 минут после травмы
- Боль ребенка не контролируется, и ребенок плачет, используя покой, приподнятие, лед и безрецептурные обезболивающие.
Если ЛЮБАЯ из этих вещей верна, немедленно обратитесь за медицинской помощью и не позволяйте ребенку есть, если потребуется операция или процедура для выравнивания перелома. Если есть сильное кровотечение, разрыв кожи или вопрос о травме позвоночника, вызовите скорую помощь.
Если конечность выглядит деформированной, следует осторожно снять одежду или отрезать травмированную конечность и поддержать конечность импровизированной шиной. Можно сделать импровизированную шину с мягкой набивкой вокруг травмы и чем-то твердым, выходящим за суставы выше и ниже травмы. Американская академия педиатрии рекомендует обернуть небольшую доску, картон или сложенные газеты эластичным бинтом или лентой, чтобы сделать временную шину.
Американская академия педиатрии рекомендует обернуть небольшую доску, картон или сложенные газеты эластичным бинтом или лентой, чтобы сделать временную шину.
Если все вышеперечисленное отрицательно и конечность не сильно опухла, тогда ребенок потенциально может подождать, пока не обратится к врачу в поликлинике, чтобы пройти обследование и сделать рентген, если это необходимо. Чтобы уменьшить отек, вы можете прикладывать холодные компрессы или лед, завернутый в ткань, полотенце или другой материал, но не прикладывайте лед непосредственно к коже, так как это может вызвать обморожение (замерзание кожи и подлежащих тканей).
Большинство переломов костей распознается сразу или в течение дня, если ребенок все еще не может использовать конечность как обычно. Если через день это так, ребенка следует осмотреть в поликлинике либо к терапевту, либо к хирургу-ортопеду. Хотя многие дети не могут точно сказать нам, где находится этот тип травмы, они обычно защищают эту конечность или плачут при прикосновении, что является еще одним признаком того, что ребенку может потребоваться медицинская помощь.
Иногда рентгеновские лучи не показывают перелом, если он проходит через пластинку роста, и ребенок все равно будет лечиться от перелома, если есть достаточные подозрения.Пластины роста представляют собой хрящи и не видны на рентгеновских снимках. Поэтому перелом через пластинку роста, которая не сдвинулась или не сдвинулась, не будет отображаться на рентгеновском снимке. Это незначительные переломы, но все же может потребоваться иммобилизация из-за симптомов и для защиты ребенка от большего вреда.
Чтобы узнать больше о травмах лодыжки, локтя, бедренной кости, предплечья или пластины роста, а также о том, как лечить каждую из них, см. Раздел «Я сломал себе…» на веб-сайте Детского ортопедического общества Северной Америки.
Сколько времени нужно, чтобы зажить сломанную кость?
В зависимости от типа кости и тяжести перелома может пройти около шести недель или больше, прежде чем ваш ребенок сможет вернуться к нормальной жизнедеятельности.Например, более крупные кости заживут дольше, чем более мелкие.
Наши специалисты-ортопеды расскажут, каким будет процесс заживления, сколько времени потребуется для заживления сломанной кости, и ответят на любые другие вопросы.
Сломанная кость может быть страшной, но при правильном уходе и лечении она заживает и все будет в порядке.
Раскрытие информации: Эта статья касается исключительно травм конечностей, а не множественных травм, включая возможные травмы живота или головы.При подозрении на любой из них немедленно обратитесь за медицинской помощью. Не перемещайте ребенка, если есть подозрение на травму шеи или позвоночника.
Первоначально опубликовано в апреле 2016 г.
Обновлено
Как узнать, сломал ли я кость?
Сломанные кости могут случиться в результате несчастного случая, например падения, или удара каким-либо предметом.
Три наиболее распространенных признака перелома кости (также известного как перелом):
Однако иногда бывает трудно определить, сломана ли кость, если она находится в нормальном положении.
Если вы сломали кость:
- вы можете услышать или почувствовать щелчок или скрежет во время травмы
- может быть опухоль, синяк или болезненность вокруг травмированной области
- вы можете почувствовать боль, когда вы возложите на рану вес, дотроньтесь до нее, надавите на нее или переместите
- травмированная часть может выглядеть деформированной – при серьезных переломах сломанная кость может протыкать кожу
Вы также можете почувствовать слабость, головокружение или тошноту, поскольку в результате шока от перелома кости.
Если перелом небольшой или это просто трещина, вы можете не почувствовать сильной боли или даже осознать, что сломали кость.
Обратитесь за медицинской помощью как можно скорее, если считаете, что сломали кость. Если вы думаете, что сломали палец на ноге или пальце, вы можете обратиться в отделение для получения легких травм или в центр неотложной помощи.
Обратитесь в ближайшее отделение скорой помощи при переломе руки или ноги. Вызовите 999 скорую помощь, если травма ноги кажется серьезной или вы не можете быстро добраться до отделения неотложной помощи.
Вызовите 999 скорую помощь, если травма ноги кажется серьезной или вы не можете быстро добраться до отделения неотложной помощи.
Всегда звоните по номеру 999 при подозрении на очень серьезные переломы, такие как перелом шеи или спины.
Сломанная кость должна быть правильно выровнена и удерживаться на месте, часто с помощью гипсовой повязки, чтобы она зажила в правильном положении.
Если вы не получите правильного лечения, у вас может развиться серьезная инфекция или необратимая деформация. У вас также могут быть длительные проблемы с суставами.
Важно ничего не есть и не пить, если вы думаете, что сломали кость, так как вам может потребоваться общий наркоз, чтобы врачи могли выровнять ее.
Пожилым людям и людям с остеопорозом следует быть особенно осторожными, так как их кости слабее и легче ломаются.
Дополнительная информация
Последняя проверка страницы: 21 апреля 2020 г.
Срок следующего рассмотрения: 21 апреля 2023 г.
Сломанная рука или запястье – NHS
Если вам кажется, что вы сломали руку или запястье, как можно скорее обратитесь за медицинской помощью. Любые возможные перерывы необходимо лечить как можно скорее. Не всегда ясно, сломана ли ваша рука или запястье или просто вывихнута, поэтому важно обратиться к врачу с осмотром вашей травмы.
Срочный совет: обратитесь за консультацией к 111 прямо сейчас, если:
У вас была травма руки или запястья и:
- Травма очень болезненная
- Наблюдается большой отек или синяк
- Вы не можете использовать пораженную руку или запястье из-за боли
111 скажу, что делать. Они могут подсказать вам, где можно получить помощь, если вам нужно кого-то увидеть.
Зайдите на 111.nhs.uk или позвоните по телефону 111.
Другие способы получить помощьОбратитесь в центр неотложной помощи
Центры неотложной помощи – это места, куда вы можете обратиться, если вам сейчас нужно кого-то увидеть.
Их также называют центрами приема пациентов или отделениями легких травм.
Вас могут увидеть быстрее, чем в A&E.
Найти пункт неотложной помощи
Требуются немедленные действия: обратитесь в службу скорой помощи или позвоните по номеру 999, если:
- пораженная рука или запястье онемело, покалывание или иглы
- у вас плохой порез, сильно кровоточит
- кость выступает из вашей кожи
- ваша рука или запястье изменили форму или находятся в неправильном положении. нечетный угол
Чем заняться в ожидании врача
Делать
используйте полотенце в качестве перевязи для поддержки пораженной руки – на веб-сайте скорой помощи Св. Иоанна есть дополнительная информация о том, как сделать повязку для руки
аккуратно поднесите пакет со льдом (или пакет с замороженным горошком, завернутый в кухонное полотенце) к поврежденному участку в течение 20 минут каждые 2–3 часа
остановить кровотечение, надавив на рану чистой подушечкой или повязкой, если возможно
снимите любые украшения, например кольца или часы – пальцы, запястье или рука могут опухнуть.

принимать парацетамол от боли
Лечение сломанной руки или запястья
Когда вы попадете в больницу, на пораженную руку поместят шину, чтобы поддержать ее и предотвратить смещение сломанных костей.
Вам также дадут обезболивающие.
Затем используется рентгеновский снимок, чтобы увидеть, есть ли разрыв и насколько он серьезен.
Можно использовать гипсовую повязку, чтобы удерживать руку на месте до тех пор, пока она не заживет – иногда это можно сделать через несколько дней, чтобы сперва спала опухоль. Вам могут дать перевязь для поддержки руки.
Врач может попытаться установить сломанные кости на место руками перед наложением шины или гипсовой повязки – вам дадут лекарство до того, как это произойдет, чтобы вы не почувствовали боли.Если у вас был очень серьезный перелом, может быть проведена операция, чтобы вернуть сломанные кости на место.
Перед выпиской из больницы вам дадут обезболивающее, чтобы вы забрали его домой, и посоветуют, как ухаживать за гипсовой повязкой.
Узнайте, как ухаживать за гипсовой повязкой
Вам будет предложено прийти на контрольные приемы, чтобы проверить, как заживает ваша рука или запястье.
Сколько времени нужно, чтобы оправиться от перелома руки или запястья?
В большинстве случаев восстановление после перелома руки или запястья занимает от 6 до 8 недель.Если ваша рука или запястье были серьезно повреждены, это может занять больше времени.
Вам нужно будет носить гипсовую повязку, пока сломанная кость не заживет. Кожа под повязкой может чесаться в течение нескольких дней, но это должно пройти.
В больнице вам выдадут листок с советами по упражнениям, которые вы должны делать каждый день, чтобы ускорить выздоровление.
Ваша рука или запястье могут быть жесткими или слабыми после снятия гипса. С этими проблемами может помочь физиотерапевт, хотя иногда они могут длиться несколько месяцев и более.
Чем вы можете помочь во время восстановленияДелать
по возможности старайтесь держать руку выше локтя; используйте подушку на ночь для этого
следуйте любым советам по упражнениям, которые вам дали
используйте обезболивающие, которые вам давали для облегчения боли
Не
не мочите гипс – водонепроницаемые чехлы для гипса можно приобрести в аптеке
не царапайте под гипсом ничего, так как это может привести к заражению.

не садитесь за руль и не пытайтесь поднимать тяжелые предметы, пока вам не скажут, что это безопасно.
Узнайте больше о том, как ухаживать за гипсовой повязкой
Срочный совет: обратитесь за консультацией к 111 прямо сейчас, если:
- боль в руке или запястье усиливается
- ваша температура очень высокая или вы чувствуете жар и дрожь
- ваша гипсовая повязка ломается, или гипсовая повязка кажется слишком тугой или слишком свободной
- ваши пальцы, запястье и рука начинают ощущаться онемение
- пальцы, запястье и рука опухли, стали синими или белыми
- из-под гипса неприятный запах или выделения жидкости
111 подскажет, что делать.Они могут подсказать вам, где можно получить помощь, если вам нужно кого-то увидеть.
Зайдите на 111.nhs.uk или позвоните по телефону 111.
Обратитесь в центр неотложной помощи
Центры неотложной помощи – это места, куда вы можете обратиться, если вам сейчас нужно кого-то увидеть.
Их также называют центрами приема пациентов или отделениями легких травм.
Вас могут увидеть быстрее, чем в A&E.
Найти пункт неотложной помощи
Последняя проверка страницы: 27 мая 2020 г.
Срок следующего рассмотрения: 27 мая 2023 г.
Сломанная лодыжка – NHS
Получите медицинскую консультацию как можно скорее, если считаете, что сломали лодыжку.Для правильного заживления может потребоваться лечение.
Не беспокойтесь, если вы не знаете, сломана ли ваша лодыжка, вывихнута или растянута. Обратитесь к врачу.
Срочная консультация: позвоните по номеру 111 или обратитесь в пункт неотложной помощи, если:
У вас травма голеностопного сустава:
- болит, ушиблено или опухло
- болит при весе
- кажется скованным, его трудно двигать
Найти пункт неотложной помощи
Требуются немедленные действия: позвоните по номеру 999 или обратитесь в службу скорой помощи, если:
- Ваша лодыжка находится под нечетным углом
- из лодыжки торчит кость
- у вас сильный порез или рана на лодыжке
- у вас сильная боль
- пальцы ног выглядят синими или белыми или онемели
- Сильная боль:
- всегда рядом и так плохо, что трудно думать или говорить
- ты не можешь спать
- очень трудно двигаться, вставать с постели, сходить в ванную, умываться или одеваться
- Умеренная боль:
- всегда рядом
- затрудняет концентрацию или сон
- вы можете встать, умыться или одеться
- Слабая боль:
- приходит и уходит
- раздражает, но не мешает вам заниматься такими вещами, как работа
Чем заняться в ожидании врача
Делать
- если возможно, поднимите лодыжку
- аккуратно подержите пакет со льдом (или пакет с замороженным горошком), завернутый в полотенце, на лодыжку в течение 15-20 минут каждые 2-3 часа.

- остановить кровотечение – надавить на рану чистой тканью или повязкой
- если ваша лодыжка не под странным углом, свободно оберните ее повязкой, чтобы поддержать ее
- удалите украшения с лодыжки или пальцев ног
- принять парацетамол
Не
- не принимайте ибупрофен, пока не обратитесь к врачу
- ничего не ешьте и не пейте, если вам нужна операция
- по возможности не двигайтесь и не кладите вес на лодыжку
Лечение перелома лодыжки
Обычно вам делают рентгеновский снимок, чтобы проверить, сломана ли ваша лодыжка, и насколько серьезен перелом.
Если у вас небольшой перерыв, возможно, вам не понадобится лечение.
Для более серьезного перерыва может понадобиться:
- специальный ботинок для поддержки лодыжки
- гипсовая повязка, удерживающая лодыжку на месте во время заживления
- Врач вернет кости на место (они сделают вам укол, чтобы обезболить лодыжку)
- Операция по исправлению перелома
Обычно вам будут назначены контрольные встречи, чтобы проверить, правильно ли заживает лодыжка.
Сколько времени нужно, чтобы оправиться от перелома лодыжки
Сломанная лодыжка обычно заживает от 6 до 8 недель, но это может занять больше времени.
Врач скажет вам:
- сколько времени вам придется носить ботинок или гипсовую повязку на
- , какой вес нужно переносить на лодыжку – вам могут дать костыли или ходунку, чтобы облегчить вес
После заживления используйте лодыжку как обычно. При перемещении он не станет жестким.
Возможно, вам потребуется обратиться к физиотерапевту. Они могут помочь вам с упражнениями, чтобы ваша ступня и лодыжка снова стали мягко двигаться.
Спросите своего врача, когда вы можете вернуться к контактным видам спорта или другим занятиям, которые сильно нагружают лодыжку.
Чем вы можете помочь во время восстановления
Важно следовать любым советам, которые вы дадите в больнице или в отделении переломов.
Есть несколько способов облегчить боль и помочь восстановиться сломанной лодыжке.
Делать
- отдыхайте и по возможности поднимайте лодыжку
- примите парацетамол или обезболивающее, которое назначил вам врач, чтобы облегчить боль
- осторожно переместите пальцы ног и согните колено в ботинках или гипсе, чтобы ослабить жесткие мышцы
Не
- не мочите гипсовую повязку
- не носите тяжелые вещи
- не двигай лодыжкой слишком сильно
- не используйте ничего, чтобы поцарапать под гипсом
Узнайте, как правильно ухаживать за гипсовой повязкой
Срочная консультация: позвоните по номеру 111 или обратитесь в пункт неотложной помощи, если:
- боль в лодыжке усиливается
- у вас очень высокая температура или вам жарко и дрожит
- ваша нога, ступня или пальцы ног начинают онеметь или как будто они горят
- ваша нога, ступня или пальцы ног опухли, стали синими или белыми
- гипсовая повязка или ботинок натирается, ощущается слишком тугой или слишком рыхлой
- неприятный запах или выделения из-под гипса
Последняя проверка страницы: 18 апреля 2019 г.
Срок следующей проверки: 18 апреля 2022 г.
Сломанный палец или большой палец – NHS
Если вам кажется, что вы сломали палец или большой палец, как можно скорее обратитесь за медицинской помощью.Для правильного заживления может потребоваться лечение.
Сломанная кость также называется переломом.
Проверьте, не сломан ли у вас палец или большой палец
Иногда бывает трудно определить, сломан ли палец, вывихнут или сильно вывихнут. Вероятно, вам понадобится рентген.
Срочный совет: обратитесь за консультацией к 111 прямо сейчас, если:
У вас была травма, и ваш палец или большой палец:
- болезненный, опухший и ушибленный
- неподвижный или трудно двигающийся
111 скажет вам, что делать.Они могут подсказать вам, где можно получить помощь, если вам нужно кого-то увидеть.
Зайдите на 111.nhs.uk или позвоните по телефону 111.
Другие способы получить помощьОбратитесь в центр неотложной помощи
Центры неотложной помощи – это места, куда вы можете обратиться, если вам сейчас нужно кого-то увидеть.
Их также называют центрами приема пациентов или отделениями легких травм.
Вас могут увидеть быстрее, чем в A&E.
Найти пункт неотложной помощи
Требуются немедленные действия: обратиться к A&E, если:
Вы получили травму и палец или большой палец:
- указывает под странным углом
- выглядит синим или онемелым
- разрезан, сквозь него видна кость
- разрезан, и из него торчит кость
Если вы не можете добраться до скорой помощи самостоятельно, позвоните в службу 999 и попросите скорую помощь.
Пока вы ждете врача
- старайтесь не двигать пальцем или большим пальцем – это может помочь прикрепить его к пальцу рядом с ним
- поднимите руку, чтобы уменьшить отек
- приложите пакет со льдом ( или пакет замороженного гороха), завернутый в кухонное полотенце на 15-20 минут каждые 2-3 часа, чтобы уменьшить отек
- если есть порез, накройте его чистой повязкой
- примите обезболивающее, например парацетамол (но не принимайте ибупрофен, пока врач не подтвердит, что ваш палец или большой палец сломан)
- Снимите кольца с пораженной руки
Лечение перелома пальца или большого пальца
Врач или медсестра могут:
- попытаться выпрямить ваш палец – вам сделают инъекцию местного анестетика, чтобы обезболить боль
- вложить палец в шину или гипс или привязать его к другому пальцу, чтобы сохранить его в позиции
- сделают вам укол от столбняка или антибиотики, если есть разрез, чтобы предотвратить инфекцию.
Вам может потребоваться операция при сложных переломах – например, если он сломан во многих местах или повреждены нервы.
Вас могут снова пригласить на контрольную встречу, чтобы проверить, как заживает ваш палец или большой палец.
Чем вы можете помочь
Есть несколько способов облегчить боль и ускорить заживление сломанного пальца или большого пальца:
Делать
принять болеутоляющее, например парацетамол или ибупрофен, для облегчения боли
держите руку поднятой, чтобы уменьшить отек – положите ее на подушку или подушку
осторожно удерживайте пакет со льдом (или пакет с замороженным горошком), завернутый в кухонное полотенце, на палец или большой палец в течение 15-20 минут каждые 2-3 часа
Сколько времени нужно, чтобы оправиться от сломанного пальца или большого пальца
Сломанный палец или большой палец обычно заживает в течение 2-8 недель, но это может занять больше времени.
Может пройти от 3 до 4 месяцев, прежде чем полная сила вернется в вашу руку.
После заживления используйте палец как обычно. При перемещении он не станет жестким.
Ваш врач может дать вам несколько легких упражнений для рук.
Спросите своего врача, когда вы можете вернуться к контактным видам спорта или другим видам деятельности, при которых ваши пальцы сильно напрягаются.
Несрочный совет: обратитесь к терапевту, если:
- вы беспокоитесь, что разрыв не заживает должным образом
- боль и отек не начали уменьшаться через несколько дней
- больно использовать палец после снятия гипса или повязки
Последняя проверка страницы: 10 апреля 2019 г.
Срок следующей проверки: 10 апреля 2022 г.
Перелом кости или синяк? – Всего общественного питания
Вы в душе, на вас стекает горячая вода с мылом, и вы думаете о своем дне на кухне.Какие были номера перед домом? Что нужно сделать в последнюю минуту? Кто придет на работу и какие специальные предложения на будущее? Внезапно ты немного поскользнешься, но этого хватит, чтобы ударить
локтем или коленом о стенку душа и ой! Вы либо сломали кость, либо у вас образовался синяк? В чем разница и чем вы занимаетесь сейчас?Будь то перелом кости или синяк, травма кости очень болезненна. Кость – это тип плотной соединительной ткани, которая может быть повреждена и вызывает сильную боль.Травмы могут возникнуть в результате сильного удара во время повседневной деятельности, занятий спортом, несчастных случаев или даже повторяющихся сжимающих усилий. Функция этой твердой ткани – поддерживать нервно-мышечную систему (нервы и мышцы) и защищать органы. В сочетании с мягкими тканями скелета (мышцами, сухожилиями и связками) кость способствует движению.
Твердый внешний слой называется компактной (или кортикальной) костью. Он плотный и придает кости гладкий, белый и твердый вид. Надкостница – это тонкое покрытие вокруг кости, которое вызывает боль через ноцицепторы (болевые рецепторы).Внутренняя часть кости – трабекуляр. В этой губчатой костной ткани находятся кровеносные сосуды и костный мозг. Внутри находится матрица из стержней и пластинчатых элементов (трабекул), в которых кровь окружает губчатую ткань. Итак … я сломал кость?Если кость была повреждена с достаточной силой, может произойти перелом. Перелом – это нарушение целостности кости. Все трабекулы в части кости сломаны. Кость и окружающие ткани будут кровоточить и образовывать сгусток (например, при порезе) и откладывать минерализованные костные клетки.Образование костной мозоли или признаки затвердевшей костной ткани у взрослого человека занимает около 6 недель. Кость продолжает заживать до 18 месяцев по мере ремоделирования кости (первоначальная кость заменяется зрелой костью). У взрослого человека прочность костей составляет 80% к 3 месяцам после травмы.
Переломы подтверждены рентгенологически. В зависимости от того, где и какой тип перелома происходит, будет определено, вставлен ли вам внешний бандаж или какое-либо другое хирургическое фиксирующее устройство. Иногда для заживления не требуется никаких внешних устройств.Это медленный процесс заживления с многократными посещениями врача, чтобы подтвердить как разрыв, так и процесс заживления. Это игра ожидания, поскольку кость должна восстанавливать себя на глубоком клеточном уровне, чтобы восстановить свою целостность. Как правило, вы ограничены в гибкости или движении, силе мышц и поддержке собственного веса в течение длительного периода времени.
Или… это просто синяк?Ушиб кости – это повреждение кости, при котором повреждены только несколько трабекул.Его можно рассматривать как стадию перед фактическим переломом. Ушибы костей обычно возникают на коленях или бедрах, но также могут возникать на запястьях, локтях, пятках, стопах, бедрах или тазу. Есть три типа ушибов костей: поднадкостничная гематома, межкостный ушиб и субхондральный ушиб. Их глубина выходит за рамки данной статьи, поэтому, пожалуйста, свяжитесь со своим врачом, чтобы узнать больше и подтвердить, есть ли у вас одна из этих травм.
Ушибы костей подтверждаются магнитно-резонансной томографией (МРТ), а не рентгеном.Симптомы ушиба кости включают сильную боль и отек. Боль сильнее, чем при ушибе мягких тканей, и может длиться от нескольких недель до месяцев. Отек включает кровь, жидкости и лужи в прилегающих мягких тканях (коже и мышцах). Если синяк находится рядом с суставом, опухоль может распространиться на сустав. Также может наблюдаться изменение цвета и ощутимая болезненность самой кости.
Мой клиент-повар недавно обострил свой теннисный локоть после ушиба локтевой кости в душе.Травма кости привела к вышеуказанным симптомам, но без изменения цвета. Это также вызвало мышечную дисфункцию. Из-за прикрепления мышцы к кости, а также из-за раздражения и воспаления в кости мышца не может правильно сокращаться. Это вызвало возвращение боли в локте при помощи руки и стойкую локализованную припухлость и точечную болезненность в локтевой кости.
Лечение ушибов костей включает немедленное нанесение холодовой терапии на эту область, чтобы минимизировать чрезмерный отек и боль.Пероральные противовоспалительные препараты могут помочь уменьшить воспаление и боль, но, пожалуйста, проконсультируйтесь с врачом, если у вас есть проблемы с желудочно-кишечным трактом. Чтобы поддерживать и защищать кость возле сустава, вы можете носить бандаж. Избегайте отягчающих действий, чтобы свести к минимуму боль во время занятий, а также отек после занятий.
Лучше всего,
, проконсультироваться с физиотерапевтом , чтобы узнать больше о вашей травме и отличить перелом от синяка.Лучшее лечение пациента предполагает целостный взгляд на человека.Это включает задействованный сустав, кинетическую цепь движения, мощность, исходящую от ядра, и способности пациента. Он также включает в себя образ жизни пациента, поездки на работу, требования к работе, домашние потребности, а также спортивные и развлекательные мероприятия. Помня об этих факторах, наши терапевты помогают нашим пациентам ставить реалистичные цели. Достижение этих целей просто основано на соблюдении индивидуального плана лечения каждого пациента. Вы узнаете, какие упражнения подходят для вашего текущего состояния, а также как и когда их улучшать.Вы научитесь использовать инструменты, которые можете сделать самостоятельно, чтобы уменьшить боль, воспаление и отек. А со временем вы предотвратите повторные травмы как в повседневной жизни, так и на кухне.
.


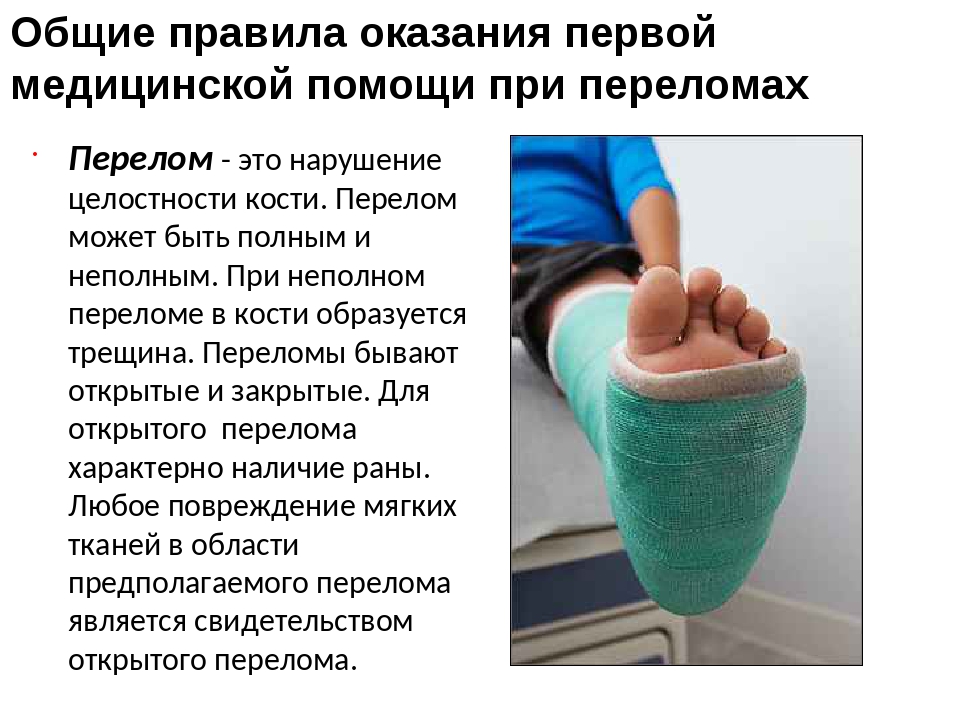 У детей также часто возникают переломы пластин роста на конце большеберцовой кости, которая является частью лодыжки.
У детей также часто возникают переломы пластин роста на конце большеберцовой кости, которая является частью лодыжки.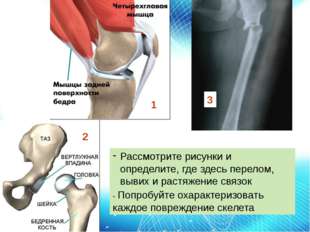 Смещенные переломы можно разделить на несколько типов:
Смещенные переломы можно разделить на несколько типов:
 Чаще всего переломы бедренной кости происходят вблизи колена через пластинку роста, поскольку она слабее кости.
Чаще всего переломы бедренной кости происходят вблизи колена через пластинку роста, поскольку она слабее кости.
 При отсутствии лечения перелом пластинки роста может привести к проблемам с ростом и развитием костей. Поскольку ваш ребенок все еще растет, пластины роста могут быть очень подвержены травмам, поэтому предотвращение травм во время занятий спортом и на игровой площадке особенно важно.
При отсутствии лечения перелом пластинки роста может привести к проблемам с ростом и развитием костей. Поскольку ваш ребенок все еще растет, пластины роста могут быть очень подвержены травмам, поэтому предотвращение травм во время занятий спортом и на игровой площадке особенно важно.














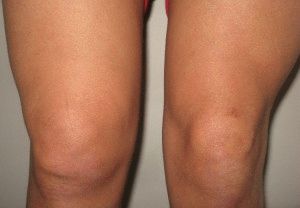
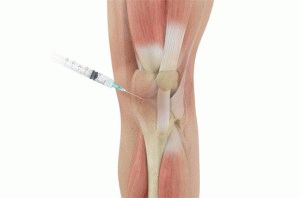







 Отдельно следует назвать и такой вид артроза, как посттравматический артроз, возникающий в результате травмы или другого механического повреждения сустава. Часто пациенты, не наблюдая особых болезненных симптомов, запускают болезнь, что приводит к тяжелым последствиям. Опасность могут таить в себе артрозы крупных суставов, которые приводят впоследствии к инвалидности человека. Не последнее место в динамике роста заболеваемости играет и артроз у детей, который появляется в результате сопутствующей дисплазии, травм, нарушении обменных процессов и по причине избыточного веса.
Отдельно следует назвать и такой вид артроза, как посттравматический артроз, возникающий в результате травмы или другого механического повреждения сустава. Часто пациенты, не наблюдая особых болезненных симптомов, запускают болезнь, что приводит к тяжелым последствиям. Опасность могут таить в себе артрозы крупных суставов, которые приводят впоследствии к инвалидности человека. Не последнее место в динамике роста заболеваемости играет и артроз у детей, который появляется в результате сопутствующей дисплазии, травм, нарушении обменных процессов и по причине избыточного веса. Вторая стадия болезни – артроз 2 степени имеет более тяжелое течение. В этот период происходит разрушение сустава, появляются первые остеофиты – патологические наросты на поверхности костной ткани. Вторичный артроз, симптомы которого проявляются в болевых ощущениях, имеют яркий, но терпимый характер проявления. Пораженные суставы приобретают отчетливый хруст, нарушается мышечная функция ввиду снижения рефлекторной регуляции. Спровоцировать появление второй стадии заболевания могут ревматоидные артриты, туберкулез, поли- и моно- артриты, некоторые виды травм.
Вторая стадия болезни – артроз 2 степени имеет более тяжелое течение. В этот период происходит разрушение сустава, появляются первые остеофиты – патологические наросты на поверхности костной ткани. Вторичный артроз, симптомы которого проявляются в болевых ощущениях, имеют яркий, но терпимый характер проявления. Пораженные суставы приобретают отчетливый хруст, нарушается мышечная функция ввиду снижения рефлекторной регуляции. Спровоцировать появление второй стадии заболевания могут ревматоидные артриты, туберкулез, поли- и моно- артриты, некоторые виды травм. Для артроза диагностика проводится с целью определения его формы и состоит из:
Для артроза диагностика проводится с целью определения его формы и состоит из: Лечить артроз некоторые рекомендуют при помощи образовательных методик, которые пропагандируют необходимость правильного образа жизни, сбалансированного питания. Кроме того, большое значение уделяется изучению методов управления болью.
Лечить артроз некоторые рекомендуют при помощи образовательных методик, которые пропагандируют необходимость правильного образа жизни, сбалансированного питания. Кроме того, большое значение уделяется изучению методов управления болью. К группе противовоспалительных препаратов можно отнести Ибупрофен, Диклофенак, Нимесил, Меалоксикам. При артрозе они применяются в малых дозировках.
К группе противовоспалительных препаратов можно отнести Ибупрофен, Диклофенак, Нимесил, Меалоксикам. При артрозе они применяются в малых дозировках. Хорошим средством при сильных артрозных болях является говяжий жир, который втирают до появления пленки.
Хорошим средством при сильных артрозных болях является говяжий жир, который втирают до появления пленки.




 Лечение суставов данным препаратом позволяет предупредить дефицит важного вещества и восстановить хрящевые ткани.
Лечение суставов данным препаратом позволяет предупредить дефицит важного вещества и восстановить хрящевые ткани.
 Основное фармакологическое действие лекарства заключается в повышении эластичности и подвижности хрящевых тканей суставов.
Основное фармакологическое действие лекарства заключается в повышении эластичности и подвижности хрящевых тканей суставов.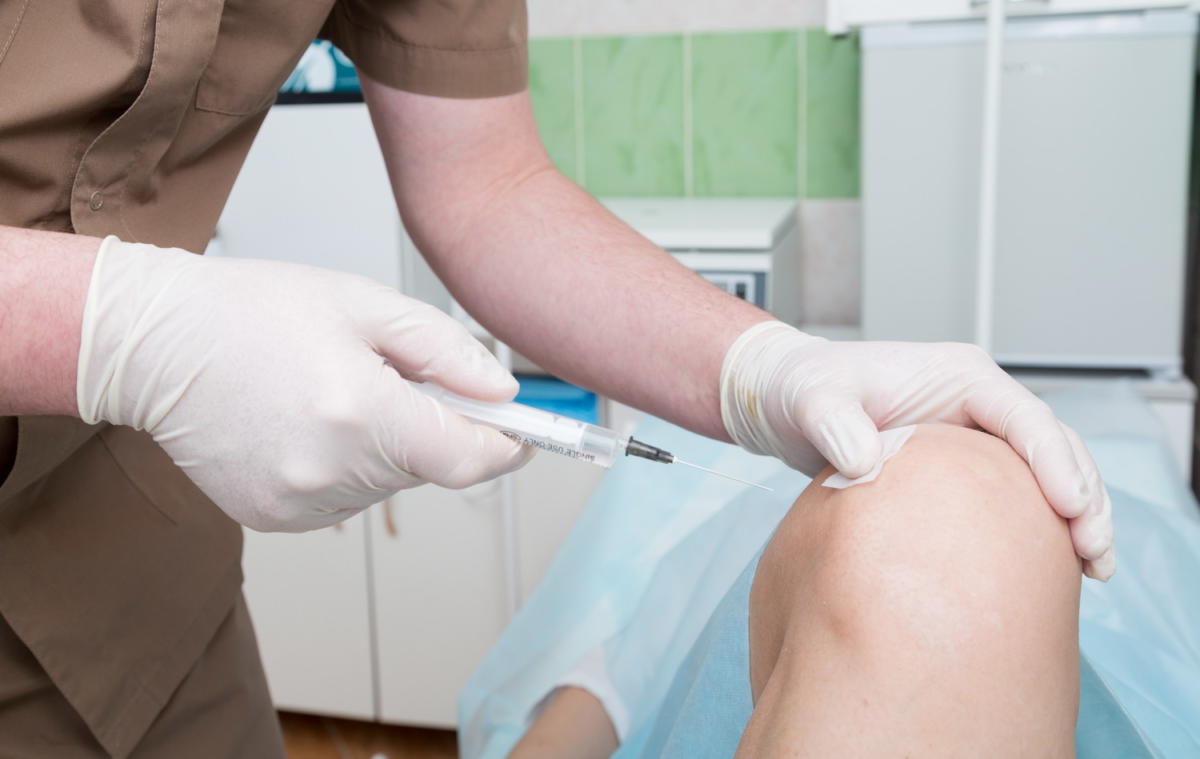 Назначается преимущественно при лечении активной фазы заболевания.
Назначается преимущественно при лечении активной фазы заболевания. Оказывает противовоспалительное и обезболивающее действие, способствует повышению иммунитета на местном уровне. Основными показаниями к его приему являются:
Оказывает противовоспалительное и обезболивающее действие, способствует повышению иммунитета на местном уровне. Основными показаниями к его приему являются:
 Принимать подобные препараты рекомендуется только при наличии врачебного предписания.
Принимать подобные препараты рекомендуется только при наличии врачебного предписания. Препарат стимулирует выработку организмом гиалуроновой кислоты, а также нормализует основные обменные процессы.
Препарат стимулирует выработку организмом гиалуроновой кислоты, а также нормализует основные обменные процессы. Димескид часто комбинируют с антибактериальными препаратами.
Димескид часто комбинируют с антибактериальными препаратами.
 Инъекции можно разделить на несколько видов:
Инъекции можно разделить на несколько видов:
 Индуктором синтеза эндогенного интерферона — одного из важнейших цитокинов в организме — является Циклоферон (НТФФ «Полисан», Санкт-Петербург). В ряде исследований изучались эффекты циклоферона при заболеваниях костно-суставного аппарата — болезни Рейтера [1] и ревматоидном артрите [2, 3].
Индуктором синтеза эндогенного интерферона — одного из важнейших цитокинов в организме — является Циклоферон (НТФФ «Полисан», Санкт-Петербург). В ряде исследований изучались эффекты циклоферона при заболеваниях костно-суставного аппарата — болезни Рейтера [1] и ревматоидном артрите [2, 3]. Нередко БР начинается с уретрита (у 60–80% больных [1]), простатита, у женщин отмечают цистит, кольпит, эндоцервицит, проктит, сальпингит, сальпингоофорит, эндометрит. Офтальмопатии обычно протекают в виде конъюнктивита (до 90% случаев [1]).
Нередко БР начинается с уретрита (у 60–80% больных [1]), простатита, у женщин отмечают цистит, кольпит, эндоцервицит, проктит, сальпингит, сальпингоофорит, эндометрит. Офтальмопатии обычно протекают в виде конъюнктивита (до 90% случаев [1]). Применяют также схему лечения БР, когда циклоферон вводят внутримышечно двумя-тремя курсами по 5 инъекций с перерывом 1 нед. При хламидийных уретритах у пациентов с БР циклоферон дополнительно применяют в форме 5% линимента Циклоферона, который вводят интрауретрально (5 мл) 1 раз в сутки (7–10 инстилляций на курс лечения).
Применяют также схему лечения БР, когда циклоферон вводят внутримышечно двумя-тремя курсами по 5 инъекций с перерывом 1 нед. При хламидийных уретритах у пациентов с БР циклоферон дополнительно применяют в форме 5% линимента Циклоферона, который вводят интрауретрально (5 мл) 1 раз в сутки (7–10 инстилляций на курс лечения). ), нестероидных противовоспалительных препаратов. В процессе лечения наблюдалось достоверное уменьшение количества воспаленных суставов, выраженности боли и длительности утренней скованности, снижение индекса Ричи, а также СОЭ, титра ревматоидного фактора, не отмечалось существенной динамики показателей функциональной недостаточности суставов [2].
), нестероидных противовоспалительных препаратов. В процессе лечения наблюдалось достоверное уменьшение количества воспаленных суставов, выраженности боли и длительности утренней скованности, снижение индекса Ричи, а также СОЭ, титра ревматоидного фактора, не отмечалось существенной динамики показателей функциональной недостаточности суставов [2]. Синяченко О.В., Игнатенко Г.А. Болезнь Рейтера. — Донецк: Донеччина, 2002. — 246 с.
Синяченко О.В., Игнатенко Г.А. Болезнь Рейтера. — Донецк: Донеччина, 2002. — 246 с. Если при артрозе поражаются только суставы, то артрит подразумевает воспалительный процесс во всем организме. Воспаление может быть вызвано инфекцией, отклонениями в работе иммунной системы или же нарушением обмена веществ. Поэтому при данном заболевании часто страдают не только суставы, но и внутренние органы – печень, почки, сердце. Отличается и возрастная группа, в которой чаще всего встречаются недуги – артрит обычно проявляется до 40 лет, артрозом же страдают преимущественно пожилые люди.
Если при артрозе поражаются только суставы, то артрит подразумевает воспалительный процесс во всем организме. Воспаление может быть вызвано инфекцией, отклонениями в работе иммунной системы или же нарушением обмена веществ. Поэтому при данном заболевании часто страдают не только суставы, но и внутренние органы – печень, почки, сердце. Отличается и возрастная группа, в которой чаще всего встречаются недуги – артрит обычно проявляется до 40 лет, артрозом же страдают преимущественно пожилые люди.
 Однако, она может стихнуть, если человеку удаётся занять удобное положение. А вот в случае артрита, боль в состоянии покоя не утихает. Особенно характерны для артрита ночные боли – между тремя и пятью часами утра.
Однако, она может стихнуть, если человеку удаётся занять удобное положение. А вот в случае артрита, боль в состоянии покоя не утихает. Особенно характерны для артрита ночные боли – между тремя и пятью часами утра.

 Анальгетики бессильны против боли. А хондропротекторы не способны остановить дистрофические процессы в суставах, сухожилиях и связках. День за днём двигательная активность угасает. Жить полной жизнью становится невозможно и пациент готов на всё, чтобы вернуть радость движения. Даже на протезирование и операцию. Ещё вчера это был единственный доступный метод лечения запущенных форм болезней суставов.
Анальгетики бессильны против боли. А хондропротекторы не способны остановить дистрофические процессы в суставах, сухожилиях и связках. День за днём двигательная активность угасает. Жить полной жизнью становится невозможно и пациент готов на всё, чтобы вернуть радость движения. Даже на протезирование и операцию. Ещё вчера это был единственный доступный метод лечения запущенных форм болезней суставов.
 Из жировой ткани пациента выделяются стромальные клетки, способные дифференцироваться под любой тип ткани и восполнить дефицит хрящей, вернуть молодость сухожилиям и связкам.
Из жировой ткани пациента выделяются стромальные клетки, способные дифференцироваться под любой тип ткани и восполнить дефицит хрящей, вернуть молодость сухожилиям и связкам.
 Метод гарантирует 100% совместимость, отсутствие аллергических реакций и отторжения: ведь в сустав вводится аутоиммунный, то есть собственный биоматериал пациента.
Метод гарантирует 100% совместимость, отсутствие аллергических реакций и отторжения: ведь в сустав вводится аутоиммунный, то есть собственный биоматериал пациента.


 В двух исследованиях изучали, должны ли отдыхать суставы людей после инъекций.
В двух исследованиях изучали, должны ли отдыхать суставы людей после инъекций.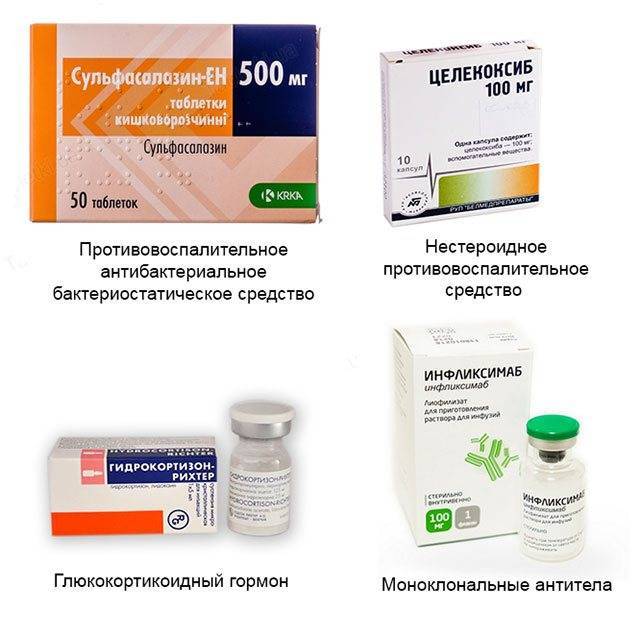
 Хирургия травмы дуги ортопедического аппарата . 2011 Март 131 (3): 311-7. [Медлайн].
Хирургия травмы дуги ортопедического аппарата . 2011 Март 131 (3): 311-7. [Медлайн].




















 Попадая в спинномозговой канал, ткани начинают оказывать давление на нервные корешки и спинной мозг. Патология может возникнуть в любом участке грудного отдела. Симптомы, которые возникнут в результате, будут определяться локализацией грыжи.
Попадая в спинномозговой канал, ткани начинают оказывать давление на нервные корешки и спинной мозг. Патология может возникнуть в любом участке грудного отдела. Симптомы, которые возникнут в результате, будут определяться локализацией грыжи.




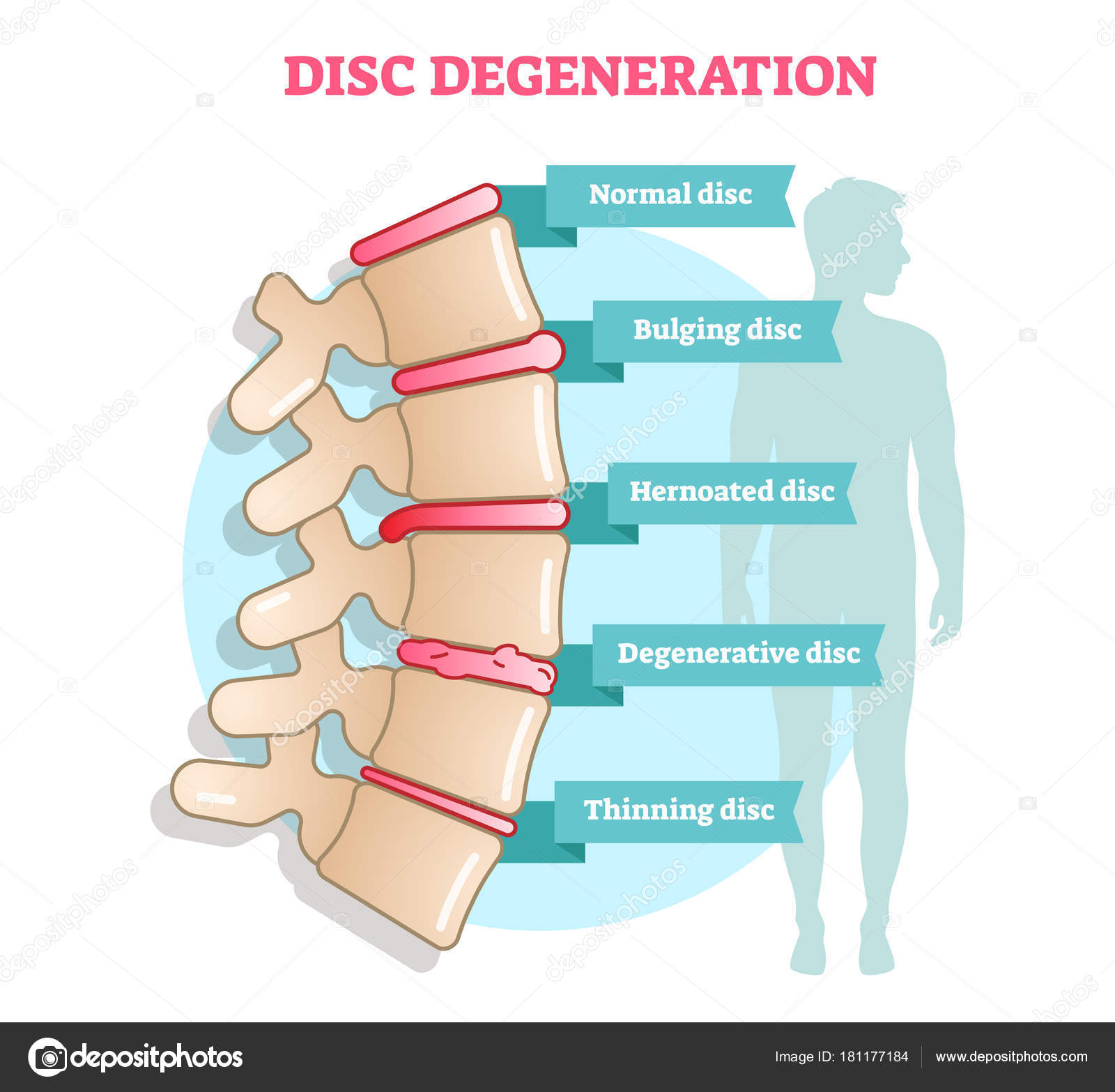 Оно назначается редко, так как имеет ряд противопоказаний и может негативно отразиться на здоровье пациента.
Оно назначается редко, так как имеет ряд противопоказаний и может негативно отразиться на здоровье пациента.

 Но если не посетить врача вовремя, то даже из-за привычного сколиоза может возникнуть осложнение — грыжа межпозвоночного диска. От подобного заболевания избавиться будет уже намного труднее.
Но если не посетить врача вовремя, то даже из-за привычного сколиоза может возникнуть осложнение — грыжа межпозвоночного диска. От подобного заболевания избавиться будет уже намного труднее.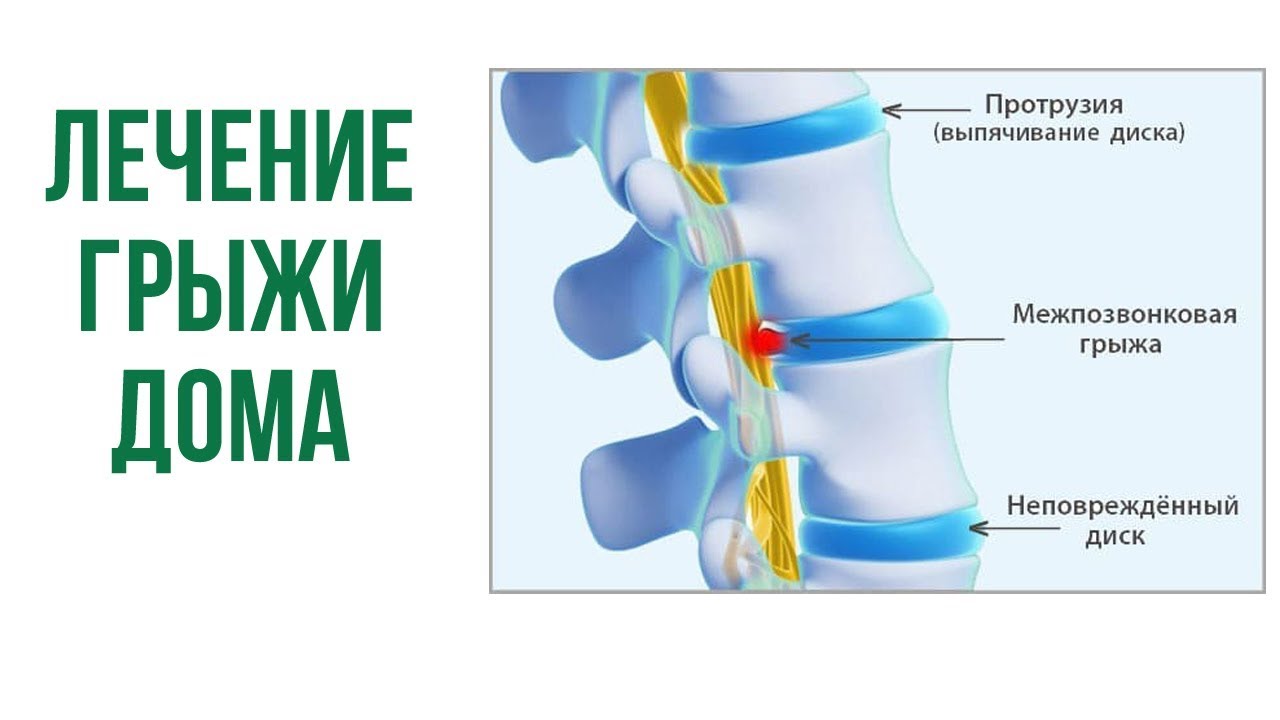 Кроме этого, на грыжу указывают следующие симптомы:
Кроме этого, на грыжу указывают следующие симптомы:

 Вам могут порекомендовать различные препараты:
Вам могут порекомендовать различные препараты:
 Вместо эластичных волокон образуется рубцовая ткань. Межпозвонковые диски смещаются относительно привычного положения. Ядра межпозвонкового диска начинают выпячивается в позвоночный канал. Выпячивания могут быть как в обе стороны, так и только в правую, либо левую сторону.
Вместо эластичных волокон образуется рубцовая ткань. Межпозвонковые диски смещаются относительно привычного положения. Ядра межпозвонкового диска начинают выпячивается в позвоночный канал. Выпячивания могут быть как в обе стороны, так и только в правую, либо левую сторону.



































 Перелом носа встречается достаточно часто. Это одна из самых распространенных травм лица. Она влечет за собой нарушение функций дыхания и обоняния. Как правило, переломы носа случаются в бытовых условиях: человек падает или получает удар по носу в драке. Но есть люди, которые получают травмы носа во время своей профессиональной деятельности: водители и спортсмены.
Перелом носа встречается достаточно часто. Это одна из самых распространенных травм лица. Она влечет за собой нарушение функций дыхания и обоняния. Как правило, переломы носа случаются в бытовых условиях: человек падает или получает удар по носу в драке. Но есть люди, которые получают травмы носа во время своей профессиональной деятельности: водители и спортсмены. Орган обоняния, на первый взгляд, устроен просто. На самом деле он состоит из множества костей. Кости и хрящи в носу располагаются следующим образом:
Орган обоняния, на первый взгляд, устроен просто. На самом деле он состоит из множества костей. Кости и хрящи в носу располагаются следующим образом: Травмы носа у всех пациентов разные. Тем не менее врачи систематизировали виды этой травмы для простоты диагностики и последующего лечения.
Травмы носа у всех пациентов разные. Тем не менее врачи систематизировали виды этой травмы для простоты диагностики и последующего лечения. Если вовремя не сделать репозицию костных отломков, то у пациента могут развиться осложнения. Самое распространенное из них — смещение носовой перегородки, вызывающее следующие последствия:
Если вовремя не сделать репозицию костных отломков, то у пациента могут развиться осложнения. Самое распространенное из них — смещение носовой перегородки, вызывающее следующие последствия: Первым делом к поврежденному органу нужно приложить холодный предмет. Идеальный вариант — лед, помещенный в полиэтиленовый пакет и обернутый тканью. Холод позволяет значительно уменьшить отечность и притупляет болевые ощущения.
Первым делом к поврежденному органу нужно приложить холодный предмет. Идеальный вариант — лед, помещенный в полиэтиленовый пакет и обернутый тканью. Холод позволяет значительно уменьшить отечность и притупляет болевые ощущения. Если перелом закрытый, то вся процедура проводится с применением местного наркоза. Такого обезболивания вполне достаточно. Кроме того, все манипуляции врач осуществляет вручную.
Если перелом закрытый, то вся процедура проводится с применением местного наркоза. Такого обезболивания вполне достаточно. Кроме того, все манипуляции врач осуществляет вручную. Переломы носа часто сопровождаются другими травмами разной степени тяжести. Обычно они влияют на возможность проведения репозиции. Когда пациент находится в тяжелом состоянии и при этом у него выявлена черепно-мозговая травма, тогда оперативное вмешательство не допускается. Врачам приходится ждать стабилизации состояния больного.
Переломы носа часто сопровождаются другими травмами разной степени тяжести. Обычно они влияют на возможность проведения репозиции. Когда пациент находится в тяжелом состоянии и при этом у него выявлена черепно-мозговая травма, тогда оперативное вмешательство не допускается. Врачам приходится ждать стабилизации состояния больного.
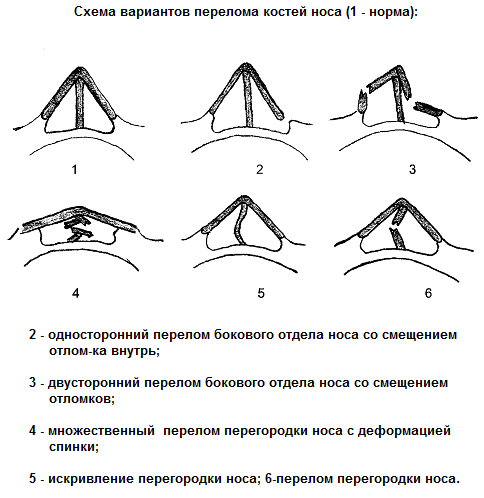
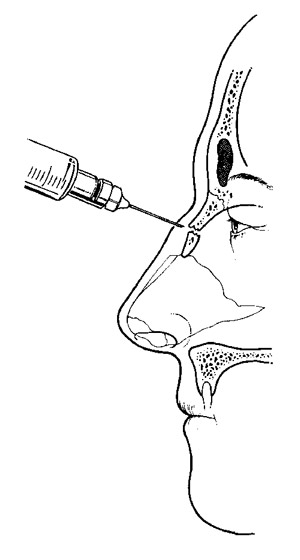













 Репозиция костей носа после травмы – процедура, в ходе которой врач-травматолог осуществляет вправление костных отломков.
Репозиция костей носа после травмы – процедура, в ходе которой врач-травматолог осуществляет вправление костных отломков. Репозиция костей носа назначается после того, как будет диагностирован перелом структур.
Репозиция костей носа назначается после того, как будет диагностирован перелом структур. Репозиция перелома закрытого типа проводится под местным обезболиванием.
Репозиция перелома закрытого типа проводится под местным обезболиванием. при переломе носа со смещением в сторону, хирург надавливает на смещенную кость. При западении структур только с одной стороны, в полость носа вводится элеватор, который выталкивает наружу осколок кости;
при переломе носа со смещением в сторону, хирург надавливает на смещенную кость. При западении структур только с одной стороны, в полость носа вводится элеватор, который выталкивает наружу осколок кости; ультравысокочастотная терапия. С помощью такого метода воздействия снижается выраженность болевых ощущений, ускоряется процесс восстановления травмированных тканей;
ультравысокочастотная терапия. С помощью такого метода воздействия снижается выраженность болевых ощущений, ускоряется процесс восстановления травмированных тканей; 1 шт.
1 шт. №: ЛС-002272
от 05.12.11
Дата перерегистрации: 04.12.19
№: ЛС-002272
от 05.12.11
Дата перерегистрации: 04.12.19 02.09
02.09 р-ра д/в/в и в/м введения 500 мг: фл. 1 шт. в компл. с растворителем
р-ра д/в/в и в/м введения 500 мг: фл. 1 шт. в компл. с растворителем №: Р N000296/01
от 07.04.09
Дата перерегистрации: 27.05.13
№: Р N000296/01
от 07.04.09
Дата перерегистрации: 27.05.13 №: ЛП-003709
от 28.06.16
№: ЛП-003709
от 28.06.16 №: ЛП-004856
от 23.05.18
№: ЛП-004856
от 23.05.18 4 мг: 10, 30 или 100 шт.
4 мг: 10, 30 или 100 шт. 4 мг: 30 или 100 шт.
4 мг: 30 или 100 шт. 1 г/20 мл: фл. 1 шт.
1 г/20 мл: фл. 1 шт. 2.5 г/50 мл: фл. 1 шт.
2.5 г/50 мл: фл. 1 шт. №: ЛП-000300
от 17.02.11
Дата перерегистрации: 31.10.19
№: ЛП-000300
от 17.02.11
Дата перерегистрации: 31.10.19 4 мг: 50 шт.
4 мг: 50 шт. 5 мг: 100 шт.
5 мг: 100 шт. , покр. пленочной оболочкой, 25 мг: 28 шт.
, покр. пленочной оболочкой, 25 мг: 28 шт. 06.19
06.19




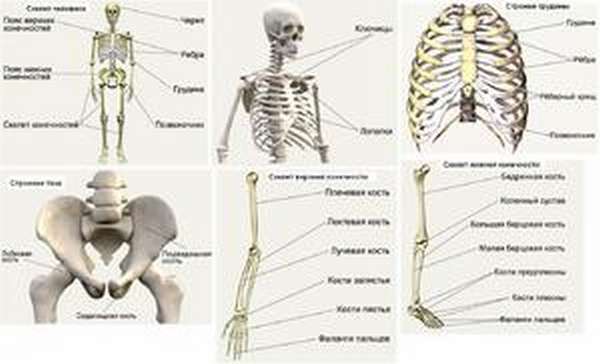 В человеческом организме все взаимосвязано и устроено очень мудро. Кожный и мышечный покров, внутренние органы и скелет, все это четко взаимодействует друг с другом, благодаря стараниям природы. Ниже изложено описание скелета человека и его функции.
В человеческом организме все взаимосвязано и устроено очень мудро. Кожный и мышечный покров, внутренние органы и скелет, все это четко взаимодействует друг с другом, благодаря стараниям природы. Ниже изложено описание скелета человека и его функции.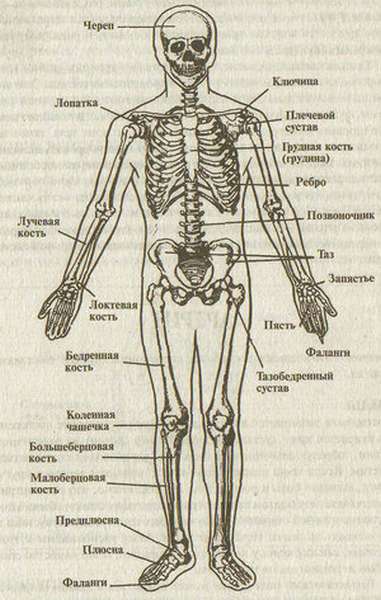 Рассматривая орган более детально, видно, что он состоит из нескольких слоев:
Рассматривая орган более детально, видно, что он состоит из нескольких слоев: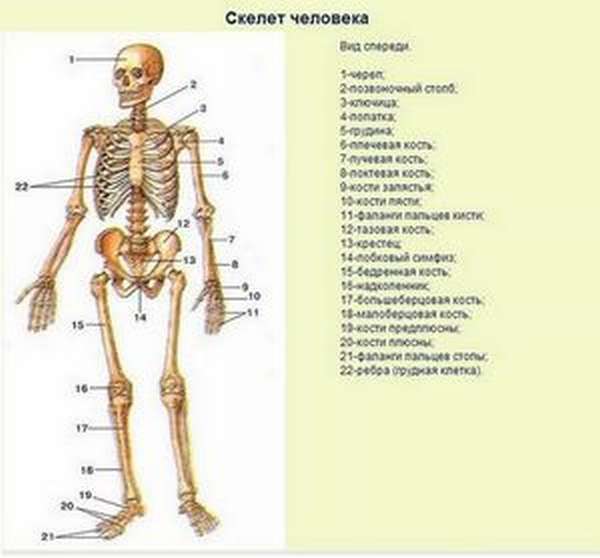 Небная (2 шт.),
Небная (2 шт.),
 Пояс нижней конечности. Сюда входит тазовая кость, которая соединяет нижние конечности с позвоночником. Таз состоит из трех практически неподвижных и прочно соединенных костей: лобковой, подвздошной и седалищной,
Пояс нижней конечности. Сюда входит тазовая кость, которая соединяет нижние конечности с позвоночником. Таз состоит из трех практически неподвижных и прочно соединенных костей: лобковой, подвздошной и седалищной,