Артрит артроз диагностика: симптомы, диагностика и лечение в НКЦ ОАО “РЖД”
симптомы, диагностика и лечение в НКЦ ОАО “РЖД”
Артроз — это дегенеративно-дистрофическое заболевание суставов, которым страдают преимущественно пожилые люди. Наиболее часто поражаются суставы, подверженные большей нагрузке.
Чаще всего артроз возникает по следующим причинам:
- эндокринные расстройства (избыточный вес, сахарный диабет, патология щитовидной и паращитовидной желез),
- травмы,
- постоянная микротравматизация (длительная перегрузка суставов),
- воспалительные заболевания суставов,
- а также врожденные особенности строения суставов (например, дисплазии), нарушающие биомеханику суставов.
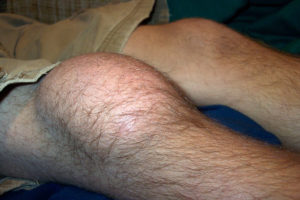
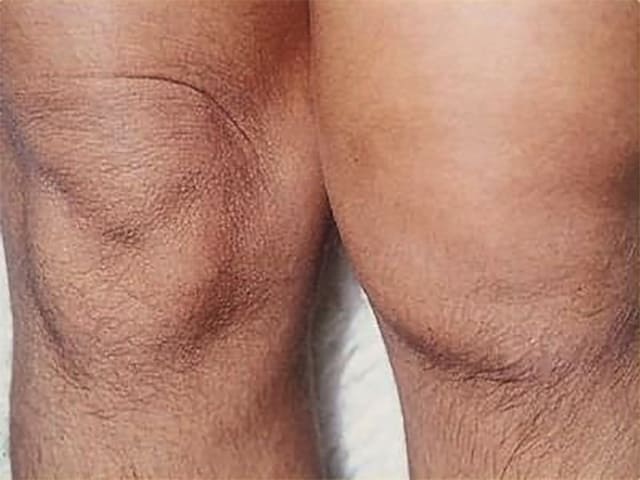
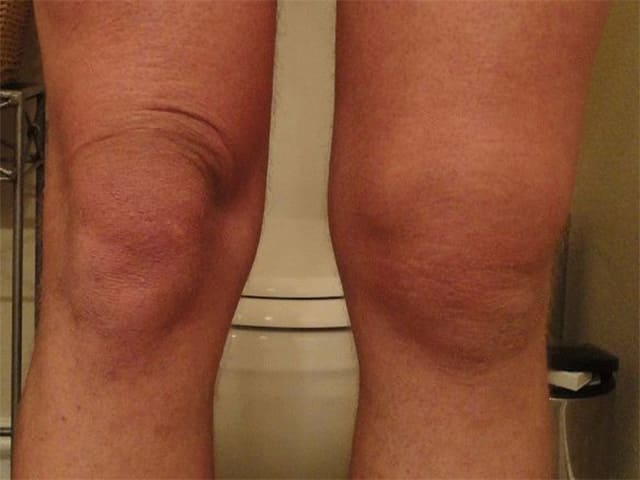
- Незаметно и постепенно стареет и истончается суставной хрящ, нарушается костная структура, эластичность и прочность связочного аппарата сустава, что приводит к появлению боли, хромоты, деформации сустава, ограничению подвижности и в конечном итоге к инвалидизации.
Должно ли быть одинаковым лечение артроза и артрита?
Артроз часто является признаком артрита и влечет деструктивные изменения костной и хрящевой ткани как результат старения организма.
Несмотря на схожесть названий — артроз и артрит, лечение этих заболеваний должно быть различным, т.к. и причины развития заболеваний отличаются.
Артроз представляет собой нарушения обмена веществ в суставах, потерю его эластичности, истончение хряща и, как результат, сильные боли при движении.
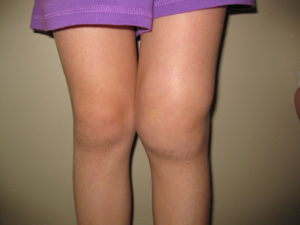
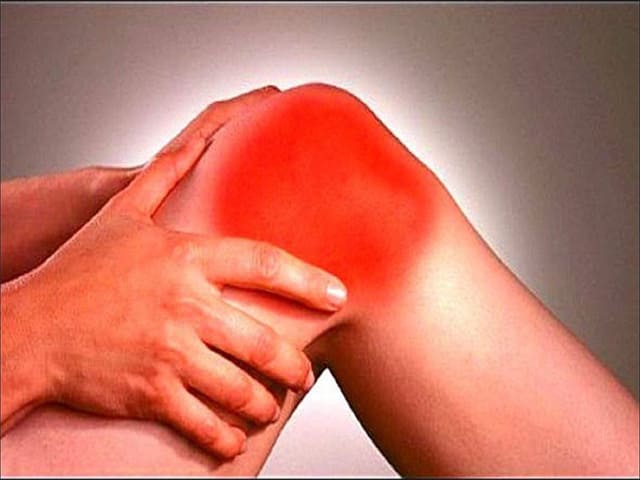
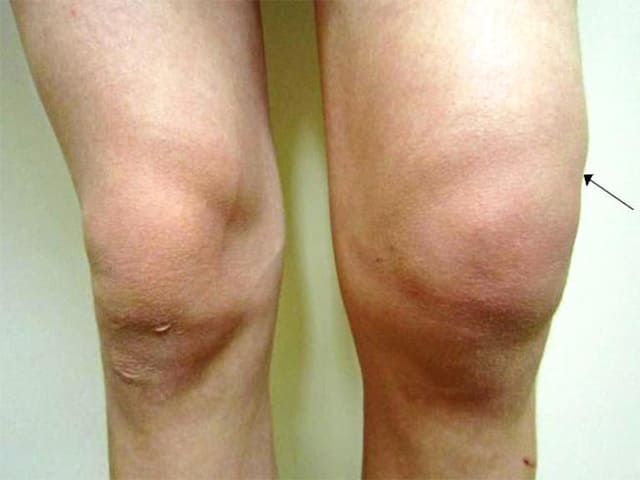
При артрозе характерны так называемые стартовые боли, когда боль в суставе усиливается в начале движения, а затем уменьшается или исчезает. Такие боли могут возникнуть утром, при вставании с постели. Затем пациент «расходится» и боль исчезает.По мере развития заболевания, боли появляются после нагрузки на сустав, и вскоре становятся постоянными. Пациент может жаловаться на хромоту, затруднение при подъеме по лестнице, скованность в суставе. Если на сустав положить руку и при этом совершать движения в нем, ощущается своеобразный хруст.
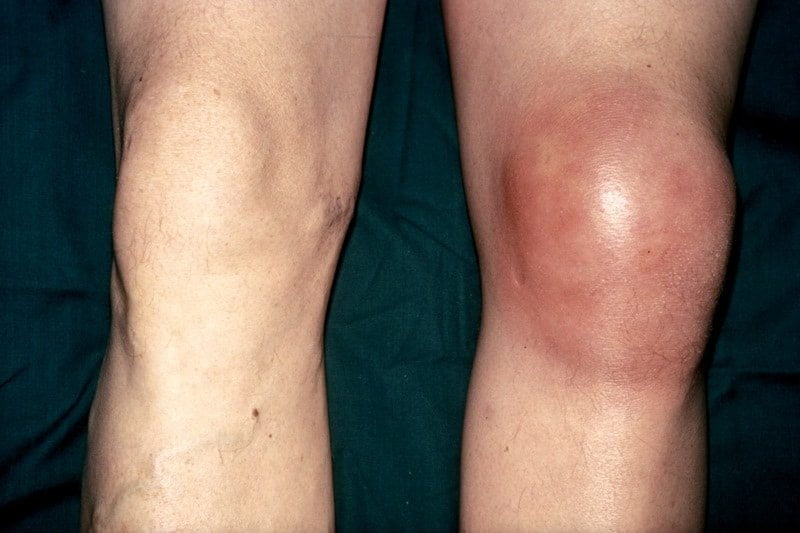
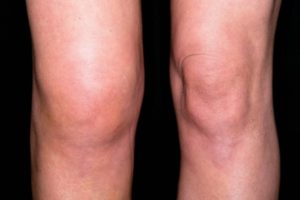
Артрит — воспаление сустава в результате травмы, инфекции или дистрофии, иммунная система работает «против» сустава и его тканей, что и является причиной развития заболевания и деформаций.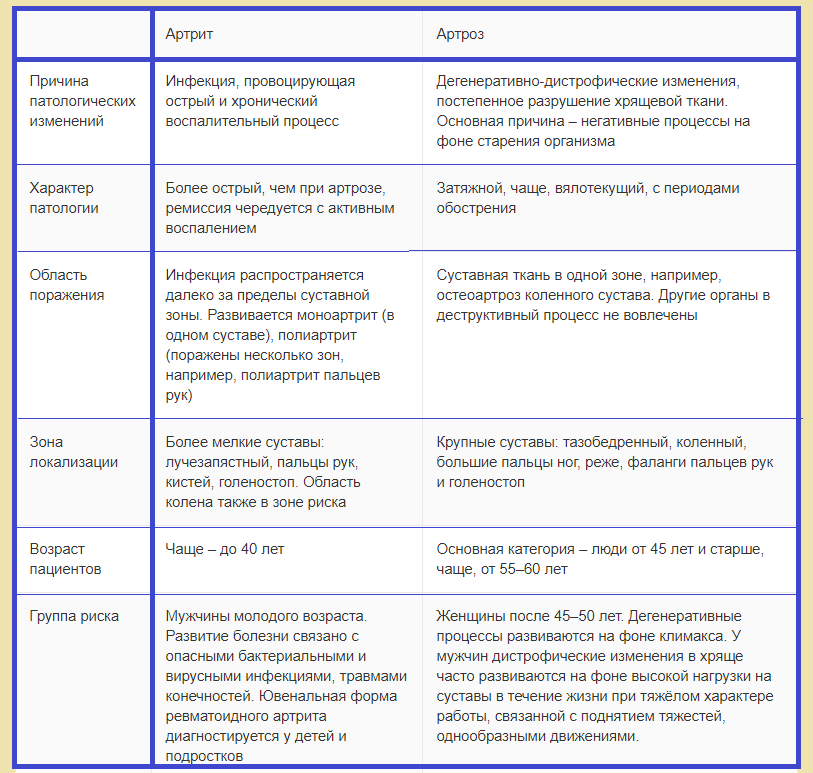 Артрит имеет характерные симптомы: боль и припухлость, ощущение “горячей кожи” над суставами, утренняя скованность в суставах. Чаще всего встречается ревматоидный артрит коленного сустава, который даже на ранних стадиях приводит к дискомфорту и снижению трудоспособности.
Артрит имеет характерные симптомы: боль и припухлость, ощущение “горячей кожи” над суставами, утренняя скованность в суставах. Чаще всего встречается ревматоидный артрит коленного сустава, который даже на ранних стадиях приводит к дискомфорту и снижению трудоспособности.
Диагностика и лечение:
Таким образом, первый шаг любой терапии — это постановка правильного диагноза и только после того, как специалист будет точно знать, что у вас — артроз или артрит, лечение может стать эффективным и успешным. Если вы испытываете боли при движении и имеете симптомы, схожие с симптомами артрита или артроза, обратитесь за консультацией к специалисту. Диагноз “артроз” уточняют при рентгенологическом исследовании сустава. Артрит диагностируется при помощи артрокоспии и также рентгенографии.
Лечение артрита заключается в подавлении аутоиммунных процессов, при лечении артроза — механическое восстановление сустава.
Независимо от того, какой вам поставлен диагноз — артроз или артрит, консультация специалиста — это первый и важный шаг на пути к выздоровлению. Самолечение исключено и опасно!
Самолечение исключено и опасно!
Специалисты НКЦ ОАО “РЖД”— это опытные и квалифицированные врачи, имеющие огромный опыт лечения артрозов и артритов.
Лечение такого заболевания как артроз должно быть индивидуальным и включать в себя не только медикаментозную терапию, но и изменение образа жизни для исключения факторов, провоцирующих прогрессирование заболевания.
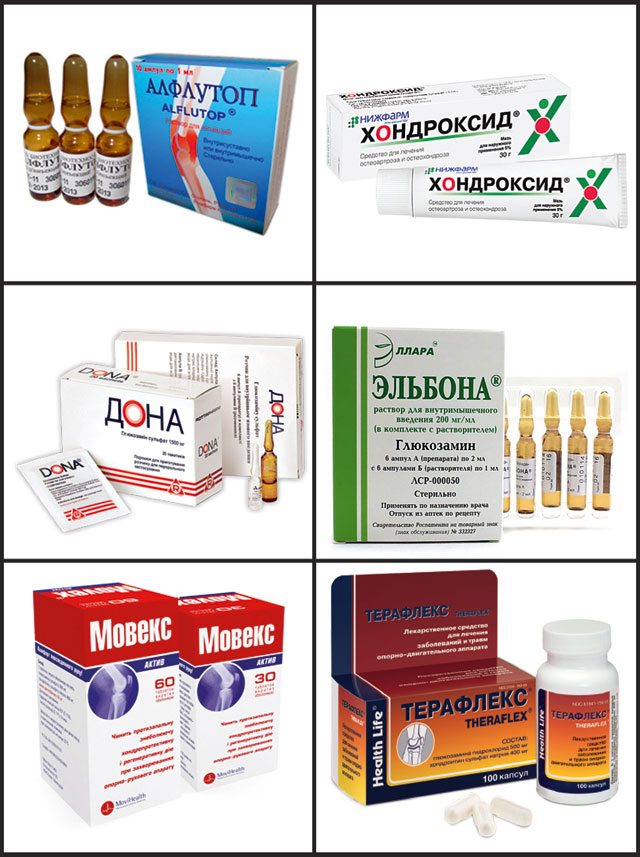
В начальных стадиях развития артроза пациенту рекомендуется уменьшить нагрузку на больной сустав. Широко используются медикаменты, оказывающие благоприятное влияние на хрящ, улучшающие его структуру – это хондропротекторы.
Доказали свою эффективность методы, способствующие улучшению микроциркуляции и трофики (питания) самого хряща и околосуставных тканей – это и медикаменты (сосудистые препараты, венотоники, антиоксиданты и др.), и немедикаментозные методы лечения (физиотерапия, мануальные техники, водолечение, грязелечение, сероводородные и радоновые ванны).
Важное значение имеет ортопедическая коррекция (стельки-супинаторы, специальная ортопедическая обувь и др. ), которая позволяет «разгрузить» больной сустав. При необходимости при артрозе используется внутрисуставное введение лекарственных средств, которые быстро облегчают боль и на несколько месяцев питают хрящ как бы изнутри сустава.
), которая позволяет «разгрузить» больной сустав. При необходимости при артрозе используется внутрисуставное введение лекарственных средств, которые быстро облегчают боль и на несколько месяцев питают хрящ как бы изнутри сустава.
В нашей клинике разработаны специальные лечебные программы по консервативному лечению артроза и артрита, как на базе дневного стационара, так и на базе круглосуточного терапевтического отделения.
Когда хрящ разрушен полностью и движения в суставе невозможны, лечение проводят ортопеды-хирурги – выполняется эндопротезирование или замена сустава.
.
Лечение и диагностика болезней суставов в Санкт-Петербурге. Симптомы, причины.
Заболевания суставов – одни из самых древних болезней. О них писал еще Гиппократ (460-377 г. до н.э.). С тех пор классификация сильно расширилась, и можно выделить три группы этих болезней: артриты, артрозы и артралгии. Их объединяет два симптома – это боли и плохая подвижность. Причины возникновения болезней суставов до сих пор не до конца понятны. Чаще всего они объясняются особенностями работы человека, инфекциями и аллергиями.
Причины возникновения болезней суставов до сих пор не до конца понятны. Чаще всего они объясняются особенностями работы человека, инфекциями и аллергиями.
Заболевания суставов:
Артриты
Артриты – это воспалительные заболевания суставов. В запущенных или хронических случаях при артритах разрушается хрящ и сустав сильно деформируется. Это может привести к тому, что он будет работать очень плохо или перестанет действовать вообще.
Сюда относятся и ревматизм, и болезни Бехтереева и Рейтера, и разнообразные инфекционные заболевания. Артрит суставов обычно абсолютно очевиден – сустав сильно болит, больная часть тела опухает и остро реагирует на любое действие. Ревматизм и ревматоидный артрит могут развиться через некоторое время после того, как вы переболели инфекционной болезнью. Кроме того, если у вас инфекционный артрит, у вас начнут атрофироваться близлежащие мышцы.
Важно понимать разницу между артритом и артрозом – в первом случае болеть будет в основном ночью и вне зависимости от ваших движений. Лечение заболеваний суставов происходит при помощи таблеток, мануальной терапии или физиотерапии. Для того, чтобы правильно назначить лечение коленного сустава, например, доктору обязательно нужны результаты рентгена.
Лечение заболеваний суставов происходит при помощи таблеток, мануальной терапии или физиотерапии. Для того, чтобы правильно назначить лечение коленного сустава, например, доктору обязательно нужны результаты рентгена.
Артрозы
Артроз – это своего рода естественное заболевание, связанное с изнашиванием суставов. Раньше оно чаще всего встречалось у пожилых людей, в последнее время к докторам все чаще приходят 30-40-летние пациенты с аналогичным диагнозом.
Артрозы – это дегенеративные заболевания суставов. Симптомы такой болезни – это обычно боль в суставе и плохая его подвижность. Происходит это из-за изменений хряща, который покрывает сустав. Со временем хрящ может стираться или наростать в некоторых местах – как следствие, при движении он как бы цепляется за другую кость, что и дает болевые ощущения. То есть, чаще всего заболевания суставов ног – это именно артрозы, потому что на ноги всегда идет очень большая и иногда несоразмерная с возможностями сустава нагрузка.
Полностью восстановить сустав медицина не способна. Поэтому лечение заболеваний суставов дегенеративного типа (то есть артрозов) – это, как правило, физиотерапия, массажи, грязи и противовоспалительные средства. Иногда применяется гомеопатия.
В любом случае, для того, чтобы точно поставить вам диагноз, доктору необходимо видеть результаты рентгена. Обязательно сделайте рентген, если врач того требует – в противном случае он не сможет определить, какое лечение вам требуется.
Особые формы
В некоторых случаях к заболеванию нужен особенный подход. Это, например, врожденные заболевания (такие, как врожденная дисплазия тазобедренного сустава), психогенные артропатии (боли вследствие психических травм или проблем) и опухоли. При таких заболеваниях суставов обязательно нужно постоянное наблюдение доктора, регулярная диагностика и комплексное лечение, которое сильно отличается от «классических» форм артритов и артрозов.
В любом случае, что бы вы не подозревали, при первых симптомах проблем с суставам сразу же обратитесь к доктору. Чем раньше вы начнете лечение – тем легче вам будет впоследствии. Не забывайте – медицина не может сделать ваш сустав молодым, но может продлить ему молодость.
Чем раньше вы начнете лечение – тем легче вам будет впоследствии. Не забывайте – медицина не может сделать ваш сустав молодым, но может продлить ему молодость.
Методы диагностики заболеваний суставов: назначение и особенности процедур
Заболевания суставов не начинаются в одночасье – появившиеся боли говорят о том, что болезнь уже достигла определенной стадии. Как следить за состоянием суставов, чтобы вовремя обнаружить отклонение от нормы и сразу же приступить к лечению? Давайте в этом разберемся.
Грамотная диагностика болезней суставов – залог эффективности лечения
Боли в суставах могут быть сигналом артрита, в том числе ревматоидного, артроза, остеоартроза, бурсита, хондрокальциноза, болезни Бехтерева и других заболеваний. О возникших проблемах обычно говорят нижеперечисленные симптомы.
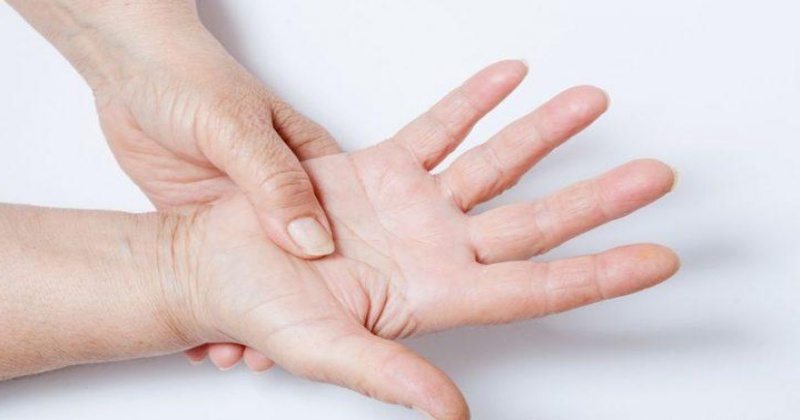
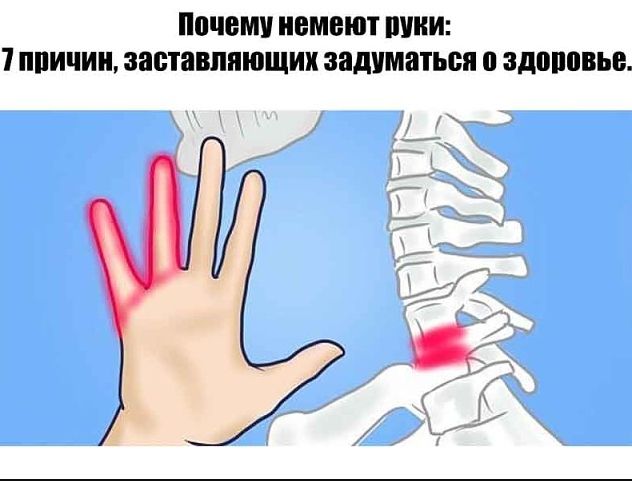
Появление болей в коленях во время подъема или спуска по лестнице может сигнализировать об остеоартрозе. Это заболевание иногда затрагивает и пальцы рук – в таком случае происходит уплотнение верхних фаланг. Неожиданная острая боль в пальце большой ноги – типичный сигнал артрита. Эта болезнь нередко поражает тазобедренные суставы и дает о себе знать сильными болями в верхней части ноги. Ревматоидный артирит может проявляться в нарушении мелкой моторики рук, когда становится трудно вставить ключ в замок или нитку в иголку.
Неожиданная острая боль в пальце большой ноги – типичный сигнал артрита. Эта болезнь нередко поражает тазобедренные суставы и дает о себе знать сильными болями в верхней части ноги. Ревматоидный артирит может проявляться в нарушении мелкой моторики рук, когда становится трудно вставить ключ в замок или нитку в иголку.
К сожалению, сегодня заболеваниями суставов страдают 30% населения планеты, и в их числе не только люди солидного возраста. Болезни суставов развиваются стремительно, поэтому очень важно вовремя их диагностировать и начать лечить. Это поможет сохранить подвижность, легкость движений и избавит от сильных болей.
Для справкиКакие функции выполняют суставы?
- Передвижение в пространстве – именно суставы позволяют нам ходить, бегать, прыгать.
- Подвижность – с помощью суставов мы закидываем ногу на ногу, приседаем, поднимаем и опускаем руки, сжимаем кулаки.
- Сохранение положения тела – суставы позволяют сидеть на корточках или на стуле, подавшись вперед, стоять, опираясь на что-либо.

Общий осмотр и метод пальпации
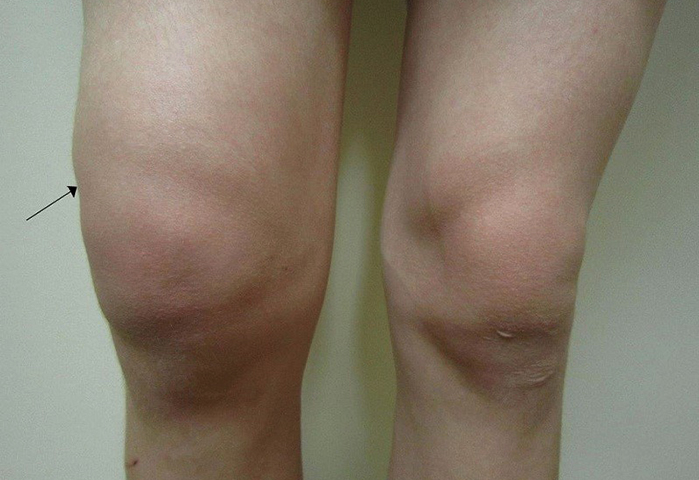
Первый визит к врачу начинается с общего осмотра, который позволяет увидеть внешние отклонения от нормы. Это может быть, например, отечность в зоне сустава. При общем осмотре доктор может попросить пациента произвести те или иные движения, чтобы понять характер боли и зону ее распространения. Осанка и походка также могут свидетельствовать о заболеваниях суставов.
Еще один самый распространенный и самый простой метод обследования – ощупывание, или пальпация. С помощью прикосновений врач обнаруживает внешние признаки болезней суставов. Так, например, можно найти ревматические и ревматоидные узелки, обнаружить место, где происходит дискомфорт во время движений, определить состояние суставной капсулы, изменение температуры и влажности кожи в зоне суставов.
Общий осмотр и пальпация – самые доступные методы обследования, но они происходят без применения технических средств, поэтому не дают полного представления о клинической картине заболевания.
Гониометрия
Это способ обследования с помощью гониометра – приспособления, позволяющего определить амплитуду подвижности суставов. Гониометр напоминает транспортир и позволяет определить угол подвижности. Пациент делает ряд необходимых движений (сгибания, разгибания, подъем и опускание конечностей), а доктор производит замеры, фиксирует показатели и соотносит их с нормой.
Лабораторные методы диагностики
Более точные сведения о состоянии пациента и его заболевании можно получить, узнав результаты анализов.
Анализ крови
Многие показатели анализа крови говорят о болезни суставов. Так, при биохимическом анализе, доктор обязательно обратит внимание на содержание С-реактивного белка в сыворотке крови, на содержание общего белка, на дефиниламиновую реакцию и другие показатели. Тревожным сигналом следует считать увеличение РОЭ (реакция оседания эритроцитов), поскольку это отражает уровень воспалительного процесса. При ревматических воспалительных патологиях иммунологический анализ крови показывает антинуклеарные антитела (АНА). При артрите и других болезнях суставов в сыворотке крови резко повышается уровень мочевой кислоты. Кроме того, у пациентов, страдающих ревматизмом, псориатическим полиартритом, болезнью Бехтерева и другими заболеваниями суставов, наблюдается изменение содержания лизосомальных ферментов (кислой протеиназы, кислой фосфатазф, дезоксирибонуклеазы, катепсины) в сыворотке крови и синовиальной жидкости.
При артрите и других болезнях суставов в сыворотке крови резко повышается уровень мочевой кислоты. Кроме того, у пациентов, страдающих ревматизмом, псориатическим полиартритом, болезнью Бехтерева и другими заболеваниями суставов, наблюдается изменение содержания лизосомальных ферментов (кислой протеиназы, кислой фосфатазф, дезоксирибонуклеазы, катепсины) в сыворотке крови и синовиальной жидкости.
Анализ мочи
Стоит отметить, что значительные отклонения от нормы в анализе мочи наблюдаются только при тяжелых формах заболеваний суставов. Однако следует помнить, что у здоровых людей белок и кровь в моче не должны присутствовать. Их появление указывает на наличие заболеваний.
Лучевая диагностика суставов
В деталях изучить состояние суставов и их структуру позволяют методы лучевой диагностики. Предварительной подготовки эти процедуры не требуют.
Рентгенологическое исследование . Показанием к его проведению могут стать боли в области суставов, затруднительная подвижность, отечность и изменение цвета кожи в области суставов. При обследовании изображение суставов проецируется на особую пленку с помощью рентгеновских лучей. Специальный аппарат направляет лучи на обследуемую область, в целях безопасности все жизненно важные органы человека закрываются защитным свинцовым фартуком. Пациент при этом либо сидит, либо лежит. Рентген позволяет увидеть деформацию суставов и их патологию. Процедура занимает не более трех минут, результаты могут быть представлены минут через 15 в виде снимка. Даже при использовании самой современной аппаратуры минимальное излучение имеет место, поэтому рентген, как и другие лучевые методы исследования, не рекомендуется делать беременным женщинам.
При обследовании изображение суставов проецируется на особую пленку с помощью рентгеновских лучей. Специальный аппарат направляет лучи на обследуемую область, в целях безопасности все жизненно важные органы человека закрываются защитным свинцовым фартуком. Пациент при этом либо сидит, либо лежит. Рентген позволяет увидеть деформацию суставов и их патологию. Процедура занимает не более трех минут, результаты могут быть представлены минут через 15 в виде снимка. Даже при использовании самой современной аппаратуры минимальное излучение имеет место, поэтому рентген, как и другие лучевые методы исследования, не рекомендуется делать беременным женщинам.
Артрография – более точный метод по сравнению с обычным рентгеном. Его используют при повреждении менисков, связок, подозрении на разрыв суставной капсулы. Перед артрографией суставы искусственно контрастируют. Для этого в полость сустава вводят специальное вещество, затем просят пациента сделать несколько движений и фиксируют изображение прицельной рентгенографией. Результат, в зависимости от аппаратуры, может быть получен на мониторе или на пленке. Процедура длится около 10 минут и не представляет опасности. Однако если у пациента есть аллергическая реакция на йодированные контрастные вещества, это является противопоказанием для данного обследования.
Результат, в зависимости от аппаратуры, может быть получен на мониторе или на пленке. Процедура длится около 10 минут и не представляет опасности. Однако если у пациента есть аллергическая реакция на йодированные контрастные вещества, это является противопоказанием для данного обследования.
Компьютерная томография (КТ) – самый современный и наиболее информативный метод рентгенологии. КТ позволяет оценить структуру суставных тканей с точностью до миллиметра и сделать «срез» в любой плоскости. Это во многом облегчает лечащему врачу постановку диагноза. КТ может показать изменения в тканях, остеофиты и хрящевые разрастания. В ходе проведения процедуры пациент ложится на кушетку, которая во время обследования начинает двигаться, а специальная трубка передает и улавливает рентгеновские лучи в определенной последовательности. Это длится 2-3 минуты. Степень облучения минимальна. Результат можно получить как в цифровом формате, так и на снимке.
Радионуклеидные методы исследования позволяют распознавать патологии с помощью радиофармпрепаратов. Самый популярный метод радионуклеидной диагностики – сцинтиграфия. В организм вводятся радиоактивные изотопы, а получение качественного изображения достигается за счет испускаемого ими излучения. Процедура происходит с использованием однофотонного эмиссионного компьютерного томографа. Визуализация осуществляется на клеточном уровне и не дублирует результаты других лучевых исследований. Это позволяет видеть функциональные изменения, которые происходят в организме раньше анатомических. Процедура является безопасной, так как используются гамма-изулучающие радионуклеиды с коротким периодом полураспада, лучевая нагрузка не выше, чем при обычном рентгене. Противопоказания к проведению обследования: беременность и кормление грудью. Результаты пациент может узнать сразу по ее окончании.
Самый популярный метод радионуклеидной диагностики – сцинтиграфия. В организм вводятся радиоактивные изотопы, а получение качественного изображения достигается за счет испускаемого ими излучения. Процедура происходит с использованием однофотонного эмиссионного компьютерного томографа. Визуализация осуществляется на клеточном уровне и не дублирует результаты других лучевых исследований. Это позволяет видеть функциональные изменения, которые происходят в организме раньше анатомических. Процедура является безопасной, так как используются гамма-изулучающие радионуклеиды с коротким периодом полураспада, лучевая нагрузка не выше, чем при обычном рентгене. Противопоказания к проведению обследования: беременность и кормление грудью. Результаты пациент может узнать сразу по ее окончании.
МРТ суставов
Магнитно-резонансная томография суставов (МРТ) осуществляется при помощи радиоволн и сильного магнитного излучения, которые дают возможность получить четкое изображение ткани. Пациент ложится внутрь «тубы» аппарата МРТ. Зона обследования обозначается лечащим врачом. Главное требование к пациенту – лежать неподвижно, так как от этого зависит качество снимков.
Зона обследования обозначается лечащим врачом. Главное требование к пациенту – лежать неподвижно, так как от этого зависит качество снимков.
МРТ позволяет увидеть во всех деталях клиническую картину при травмах и дегенеративных заболеваниях суставов, например, при хроническом артрите. Также МРТ дает возможность диагностировать остеоартрит, септический артрит, остеомиелит и другие заболевания. Процедура длится 10-20 минут, а заключение в виде протокола обследования и снимков пациент может получить уже через 20-30 минут.
Данное обследование суставов не является опасным, так как используемое магнитное поле не представляет угроз для человеческого организма, поэтому практически никаких ограничений здесь не существует. Однако МРТ противопоказана людям, имеющим кардиостимулятор, кровоостанавливающие клипсы сосудов, электронные или ферромагнитные имплантаты среднего уха.
Ультразвуковое исследование суставов
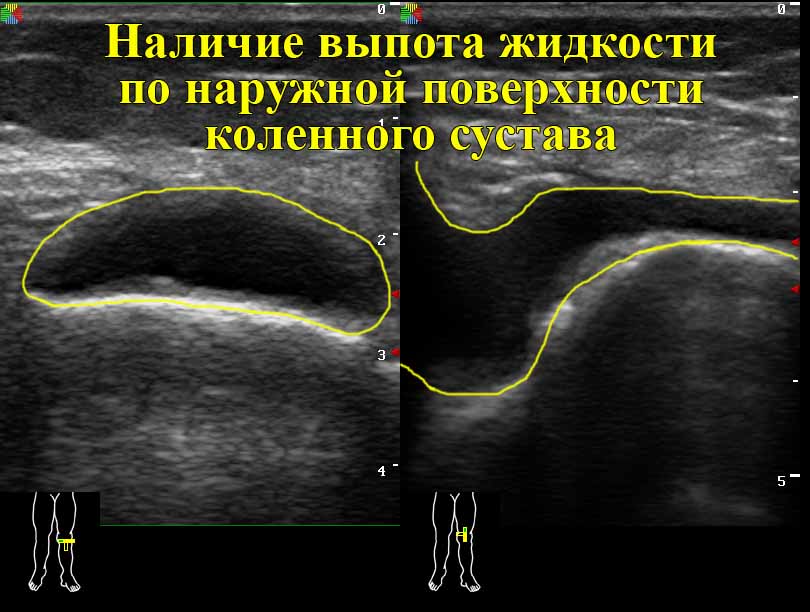
Этот метод диагностики суставов основан на использовании ультразвуковых волн. Специальный аппарат излучает волны определенной частоты, они взаимодействуют с мягкими тканями и проникают в зону исследования. УЗИ суставов назначают при травмах, ревматологических патологиях, сопровождаемых воспалительными процессами.
Специальный аппарат излучает волны определенной частоты, они взаимодействуют с мягкими тканями и проникают в зону исследования. УЗИ суставов назначают при травмах, ревматологических патологиях, сопровождаемых воспалительными процессами.
Акустические колебания фиксирует специальный сканер, изображение сразу появляется на мониторе, при необходимости его можно распечатать, то есть, результат пациент узнает фактически сразу. Во время процедуры, чтобы между сканером и зоной обследования не было воздуха, поверхность тела смазывают специальным гелем. Доктор водит по телу датчиком, что не доставляет пациенту ни малейшего дискомфорта. УЗИ является наиболее безопасной процедурой, возможной даже во время беременности.
Какой метод исследования выбрать?
Наиболее оптимальный метод для диагностики суставов в каждом конкретном случае подбирает лечащий врач с учетом жалоб пациента, состояния его организма и необходимости детализировать исследуемую зону. Порой для диагностики неосложненного артроза тазобедренного сустава на начальной стадии достаточно обычного рентгена. При жалобах на периодические умеренные боли, как правило, практикуют именно это обследование, и его бывает достаточно. А вот, например, при запущенной форме болезни Бехтерева лучше прибегнуть к компьютерной томографии.
При жалобах на периодические умеренные боли, как правило, практикуют именно это обследование, и его бывает достаточно. А вот, например, при запущенной форме болезни Бехтерева лучше прибегнуть к компьютерной томографии.
Разумеется, чтобы получить наиболее точный результат, лучше использовать современные методы диагностики суставов: КТ, МРТ, УЗИ. Обратиться в клинику, где проводят такие обследования, можно без предварительной консультации. Специалист, проводящий диагностику, озвучит вашу клиническую картину и даст соответствующую рекомендацию, посоветует, к какому врачу обратиться: остеопату, ортопеду или травматологу.
Артрит: причины, симптомы и лечение | Блог о здоровье
Боль при движении может быть вызвана огромным количеством заболеваний. Причина может быть в травме, болезнях нерва, опухолях, врождённых аномалиях строения. Частым виновником боли у взрослых людей является артрит — воспаление суставов.
Что такое артрит?
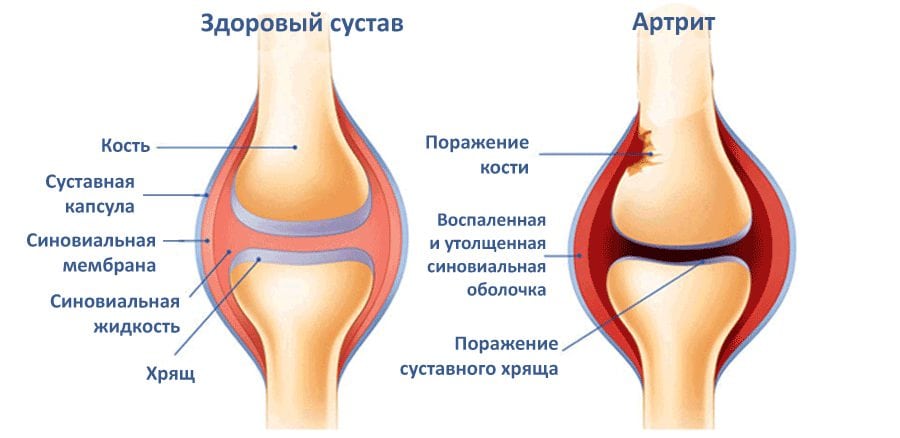
Под этим названием понимают целую группу заболеваний, в которых воспаление распространяется на все части сустава.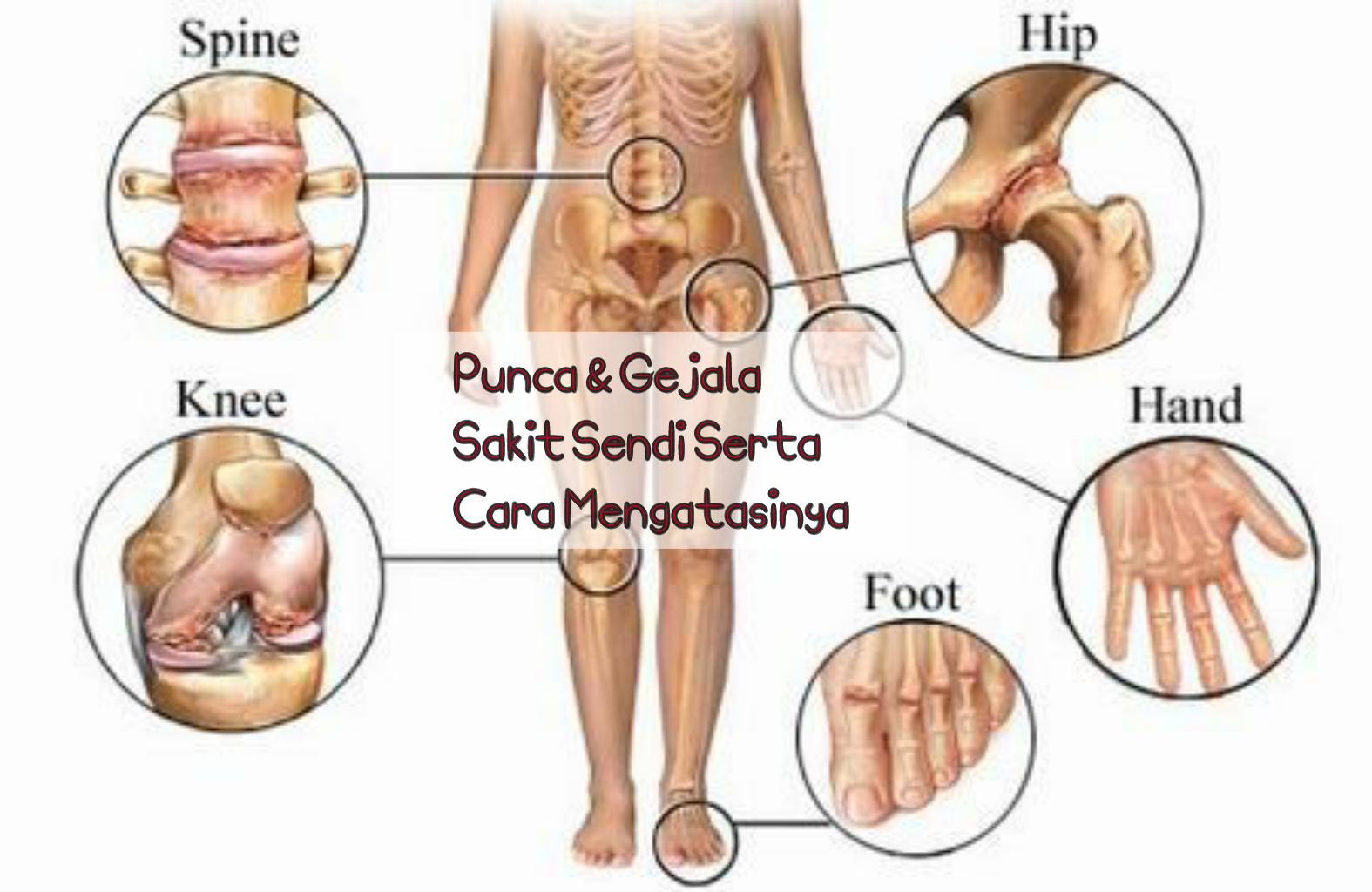 Болезнь может протекать в одном суставе или в нескольких, с острой болью или в хронической форме, а также провоцировать разрушение тканей.
Болезнь может протекать в одном суставе или в нескольких, с острой болью или в хронической форме, а также провоцировать разрушение тканей.
У заболевания есть две классификации. По вовлечённости:
- моноартрит — воспаление происходит только в одном суставе;
- полиартрит охватывает сразу несколько суставов (одинаковые с обеих сторон или случайные в разных частях тела).
И по течению:
- Острый — начинается внезапно и сопровождается сильной болью;
- Хронический — развивается достаточно медленно, может проявиться после острой формы при недостаточном лечении.
Также существует международная ревматологическая классификация, в которой выделены следующие типы артрита:
- инфекционный — при развитии болезни после попадания инфекции;
- дистрофический — вызванный разрушением суставов и костей;
- травматический — после механического повреждения сустава;
- связанный с другими заболеваниями организма — может быть вызван опухолями, заболеваниями пищеварительного тракта и другими.

Симптомы артрита. Как отличить один вид от другого?
Несмотря на разнообразное проявление, некоторые симптомы артрита проявляются всегда. Независимо от того, чем вызван недуг, больной наблюдает у себя:
- отёк и припухлость около поражённого сустава,
- покраснение кожи и повышение её температуры,
- ограничение движений в суставе, сопровождающееся хрустом и болью.
Кроме того, есть симптомы, с помощью которых можно отличить виды артрита друг от друга. Они зависят от причины и характера течения:
- при хроническом артрите начинается деформация больных суставов;
- инфекционный артрит сопровождается повышением температуры, ознобом, слабостью и головной болью;
- дистрофический артрит развивается медленно, боль в суставах постепенно нарастает. Он может распространяться не только на конечности, но и на позвоночник;
- травматический артрит схож по симптомам с дистрофическим, но его развитию предшествует серьёзная травма или постоянная нагрузка на сустав;
- при артрите, вызванном аллергией, опухолями, нарушениями желудочно-кишечного тракта, будут наблюдаться все симптомы, которые вызвали заболевание.

Если помимо перечисленных симптомов присутствуют разрывы мышц и сухожилий, а также онемение конечностей — болезнь запущена и начались осложнения, которые требуют незамедлительного лечения.
Причины заболевания
Некоторые причины артрита кроются в неправильном образе жизни:
- недостаточное количество питательных веществ и витаминов,
- несбалансированное питание,
- употребление алкоголя,
- избыточный вес,
- нагрузка на суставы.
Другие более серьёзны, и их вряд ли удастся избежать обычной профилактикой:
- бактериальные, грибковые, вирусные инфекции;
- постоянное взаимодействие с аллергенами;
- травмы суставов;
- заболевания нервной и иммунной системы;
- нарушение обмена веществ;
- патологии эндокринной железы;
- наследственная предрасположенность;
- некоторые болезни: подагра, гонорея, туберкулёз.
Женщины болеют артритом чаще мужчин. Постоянный стресс, перенесённые болезни и оперативные вмешательства часто провоцируют первые приступы артрита. Также риск заболеть увеличивается с возрастом.
Также риск заболеть увеличивается с возрастом.
Что включает в себя диагностика артрита?
Артрит проявляет себя очень ярко — его заметит даже неспециалист. Чтобы точно определить причины заболевания, после визуального осмотра врач может назначить следующие процедуры:
- общий анализ крови и мочи покажут наличие инфекций и степень воспалительных процессов;
- анализ синовиальной жидкости — по нему можно определить наличие воспалительного и септического процессов;
- артроскопия — эндоскопическое введение датчика в суставную полость для визуального осмотра;
- УЗИ суставов поможет определить степень поражения и обнаружить основные участки заболевания;
- рентген сустава и конечности покажет состояние костей и суставов, выявит изменения, вызванных артритом;
- компьютерная томография сустава — одно из лучших средств для оценки состояния костей и суставов;
- магнитно-резонансная томография поможет рассмотреть состояние костей и суставов, а также окружающих тканей.

Если артрит сопровождается дискомфортом в брюшной полости, головными болями, слабостью — обязательно скажите об этом врачу. Это может указывать на серьёзные заболевания, в котором воспаление суставов — всего лишь один из симптомов.
Как проходит лечение?
Терапия включает в себя избавление от болевого синдрома, устранение причины болезни и восстановление больного сустава.
- врач может назначить обезболивающие и противовоспалительные препараты,
- в запущенных случаях проводят операции для восстановления разрушенных суставов,
- хорошо зарекомендовали себя физиотерапевтические процедуры: массаж, ультразвуковая терапия, лазеротерапия,
- многим пациентам советуют заниматься лёгкой гимнастикой: её должен разработать врач ЛФК с учётом течения заболевания.
Лечение артрита не может обойтись без изменения образа жизни: обратите внимание на качество питания, избегайте набора веса, откажитесь от алкоголя и большого количества соли.
Если начать терапию на начальных стадиях, болезнь легко поддастся лечению. Самое главное — обращать внимание на все изменения в организме, чтобы вовремя обратиться к врачу и не допустить развития осложнений.
Диагностика ревматоидного артрита – сдать анализ в СЗЦДМ
Ревматоидный артрит (РА) ― это системное аутоиммунное воспалительное заболевание соединительной ткани суставов. Патологические процессы приводят к развитию необратимых изменений. Может быть поражен один или несколько суставов. Как правило, поражаются мелкие суставы кистей и стоп, а также коленные, локтевые, челюстные, тазобедренные и суставы шейного отдела позвоночника.
В результате прогрессирования болезни суставы теряют свою подвижность, снижается качество жизни пациента. Усугубляет ситуацию то, что до сих пор не установлена причина заболевания. Остановить процесс пока невозможно. Всего в мире ревматоидному артриту подвержено до 1% населения, из них 3/4 женщины. Средний возраст начала заболевания ― 40 лет. Проявляется болезнь в период сильного эмоционального стресса, под воздействием неблагоприятных экологических условий, после травмы, перенесенной инфекции. РА характеризуется ранней инвалидностью, в 70% случаев. Среди основных причинам смерти ― инфекционные осложнения и почечная недостаточность.
анализы
Причины ревматоидного артритаВ настоящее время нет достоверных данных о причинах развития заболевания. Существует несколько наиболее вероятных версий, поддерживаемых большей частью медицинского сообщества. Наиболее популярная из них состоит в том, что РА вызывает сразу несколько факторов, присутствующих в анамнезе пациента одновременно.
-
Генетическая предрасположенность к аутоиммунным нарушениям.
-
Наличие антигена класса MHC II (отмечается у большинства больных).
-
Инфекционные агенты: парамиксовирусы, гепатовирусы, ретровирусы.
-
Наличие титров антител к вирусу Эпштейн-Барр (обнаруживают у 80% пациентов).
Таким образом, риск развития ревматоидного артрита выше у женщин в возрасте 35 – 40 лет и старше. Увеличивает шансы наличие близких родственников с аналогичным диагнозом, а также такие перенесенные болезни, как корь, гепатит В, лишай, герпес, паротит.
Активизировать патологический процесс способны любые изменения в иммунной системе, при котором начинается атака на собственную соединительную ткань. Среди пусковых факторов частые переохлаждения, гиперинсоляция (солнечные удары), длительная интоксикация, вирусные и бактериальные инфекции. Может повлиять прием медикаментов, нарушение работы эндокринных желез, длительное состояние стресса и депрессии.
При воздействии одного или нескольких факторов в организме запускается неадекватная реакция иммунной системы. Клетки-защитники — лимфоциты перестают диагностировать и уничтожать чужеродные микроорганизмы, их мишенью становятся собственные здоровые клетки. Вырабатываются вещества, вызывающие эрозивно-деструктивные повреждения синовиальной оболочки суставов.
РА движется по следующим стадиям:
-
Синовит. Клетки тканевого происхождения (синовиоциты) начинают выполнять функцию макрофагов, т. е. переваривать остатки погибших клеток и чужеродные частицы. В результате вырабатывается провоспалительные цитокины, вызывающие активацию Т-хелперов ― клеток стимулирующих усиленную работу иммунитета.
-
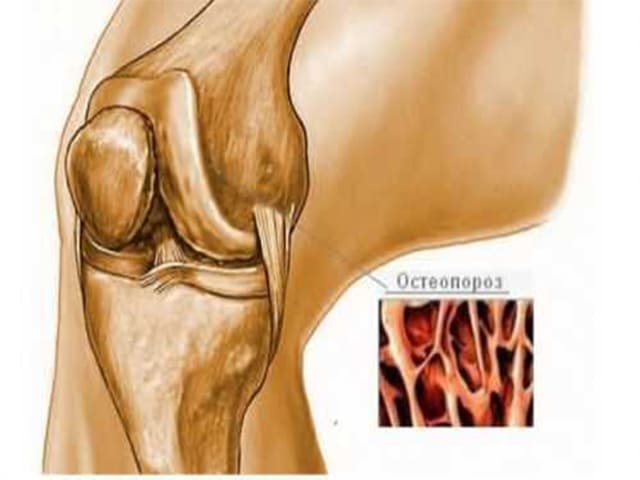
Остеопороз. Снижение плотности костей вызывают активированные макрофаги и моноциты путем производства провоспалительных цитокинов, среди которых ИЛ-1. Этот цитокин активирует остеокласты, растворяющие и разрушающие минеральные соединения и коллаген.
-
Изменяется состав крови и синовиальной жидкости. Повышается уровень плазматических клеток, вырабатывающих иммуноглобулины. Растет концентрация IgM и IgG к измененному Fc участку IgG (ревматоидные факторы).
-
Пролиферативная стадия. В это время патологические процессы вызывают повреждение хрящевой ткани и костей. Разрастаются капилляров синовиальной ткани. Синовиоциты приводят к формированию паннуса — агрессивной грануляционной ткани, склонной к опухолеподобному росту с внедрением в хрящ и суставную часть кости.
Последняя, пролиферативная стадия характеризуется образованием эрозий. Без лечения эти процессы могут наступить уже спустя несколько месяцев с начала заболевания. Усиление ангиогенеза способствует прорастанию сосудов в хрящи, проникновению вглубь хрящевой ткани бактерий.
Согласно МКБ-10 заболевание систематизируется по следующим группам:
1. Серопозитивный РА:
-
Синдром Фелти.
-
РА с втягиванием других органов и систем.
-
Неуточненные формы.
2. Юношеский РА.
3. Другие РА:
-
Серонегативный тип.
-
Болезнь Стилла.
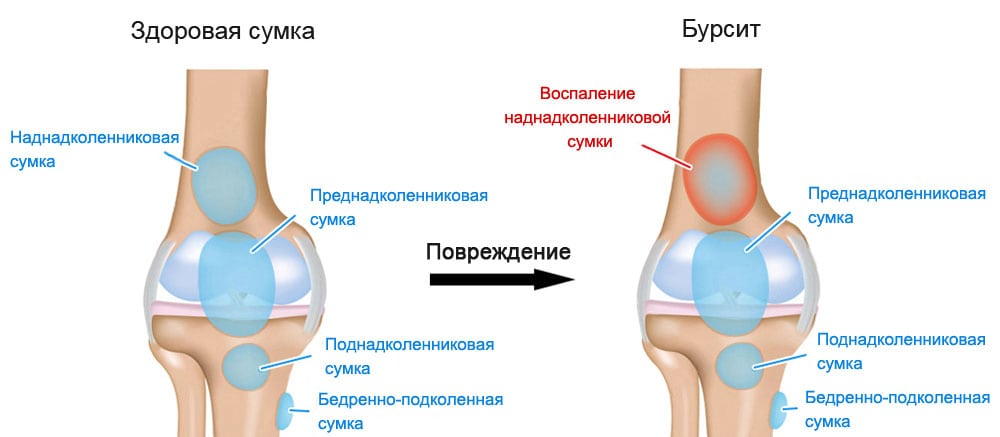
-
Ревматоидный бурсит.
-
Ревматоидный узелок.
-
Другие уточненные и неуточненные артриты.
По клиническим проявлениям болезнь делят на первичную стадию (с момента начала заболевания прошло менее 6 мес.), раннюю (от 6 мес. до года), развернутую (от 1 года) и позднюю (больше 2 лет). Различают ревматоидный артрит по степени потери функциональности, иммунологическим факторам, активности течения болезни, инструментальным характеристикам.
Для врачей наибольшее значение имеет иммунологическая характеристика. Наличие ревматоидного фактора в крови или наличие анти-ЦЦП (серопозитивные и серонегативные РА). Результаты анализов, выявляющих эти значения, позволяют грамотно спланировать терапию.
Начальная стадия заболевания практические не имеет явно выраженной симптоматики. С течением времени проявляется небольшая скованность в пораженных суставах. Как правило, она возникает к утру, поскольку снижается секреция глюкокортикоидов. Больному трудно двигаться, движения заторможены. Иногда, чтобы встать, требуется помощь. Но, уже через 30 минут ― час все приходит в норму. Клиника может развертываться в течение нескольких месяцев или даже лет, постепенно усиливаясь.
К первичным симптомам также стоит отнести:
-
периодические суставные боли;
-
потеря аппетита;
-
повышенная утомляемость.
Вторая стадия характеризуется стремительным делением клеток, уплотнением синовиальной оболочки. Отмечается симметричная отечность суставов, кожные покровы в пораженных областях имеют повышенную температуру. Также наблюдается внезапные боли, усиливающиеся при активном движении. Чтобы полностью пройти им необходимо такое же время покоя, которое было затрачено на движение.
Третья стадия ― активная фаза воспаления с вовлечением хрящей и костей. Пораженные суставы начинают деформироваться, что ведет к усилению боли и утрате двигательной функции.
Ревматоидный артрит часто имеет сопутствующие заболевания суставов, а смазанная симптоматика затрудняя дифференциальную диагностику. Среди сочетающихся полезней ревматизм, остеоартроз и иные системные патологии соединительной ткани. Единственным специфическим проявлением ревматоидного артрита можно назвать узелки, так называемые подкожные образования на разгибательной поверхности. Их можно обнаружить при пальпации.
Внесуставные проявления РА
Патологические процессы вызванные ревматоидным артритом, протекающие вне суставов встречаются у трети больных. Эти симптомы также усложняют диагностику, влияют на выбор тактики лечения. Среди них:
-
Кожные васкулиты (язвенно-некротические, ливедо-ангииты, инфаркты ногтевого ложа).
-
Синдром Шегрена (поражение слюнных и слезных желез).
-
Поражения глаз (склерит ― воспаление глубинного слоя глаза, эписклерит ― воспаление соединительной ткани глаза).
-
Интерстициальное заболевание легких (воспаление альвеол, легочных капилляров и других тканей).
В результате воспалений, сопровождающих ревматоидный артрит, могут возникнуть патологии со стороны сердечно-сосудистой, дыхательной, нервной систем. Самым серьезным осложнением считается АА-амилоидоз, вызывающий почечную недостаточность.
Отдельно стоит выделить различные ассоциированные заболевания, не вызванные напрямую, но связанные с РА. Это ишемическая болезнь сердца, тромбоэмболия, анемия, психоневрологические нарушения, среди которых внимания заслуживает депрессия. Как любое другое аутоиммунное заболевание с хроническим воспалением, ревматоидный артрит влияет на психологическое состояние. Пациенту рекомендовано прохождение психологических курсов и комплексное, всестороннее обследование.
В первую очередь врач изучает клинические критерии ревматоидного артрита. Заподозрить болезнь следует у пациентов с симметричным полиартритом. Важное значение имеет поражение лучезапястных, II и III пястно-фаланговых суставов. Необходимо исключить гепатит С. Обратить внимание на наличие или отсутствие изменений цвета кожи у воспаленных суставов, наличие деформации конечностей, тендосиновит сгибателей или разгибателей пальцев. Диагностика также включает результаты лабораторных и инструментальных.
Лабораторные исследованияВ задачи лаборатории входит анализ крови на РФ, анти-ЦЦП, СОЭ, СРБ. Наиболее прогрессивным анализом является титр антител к АЦЦП, анти-ЦЦП, anti-CCP.
-
РФ ― анализ на антитела к человеческому гамма-глобулину обнаруживают 70% больных РА. Однако, показатель не критичный, поскольку титры могут быть выявлены при других вирусных заболеваниях и патологиях соединительной ткани. Анализ на РФ подтверждает ревматоидный артрит в сочетании с положительным тестом на АЦЦП.
-
АЦЦП – тест с высокой чувствительностью достигающей 86%. В сочетании с титром РФ свидетельствует об РА. Однако, необходимо исключить гепатит С, поскольку АЦЦП и титр РФ могут быть при этой вирусной инфекции.
К дополнительным анализам стоит отнести биохимическое исследование крови для определения активности воспаления. Общий анализ крови для выявления анемии, иммунологическое исследование для установки наличия ревматоидного фактора (антител IgM).
Инструментальная диагностика-
Рентгенологическое исследование. В первые месяцы заболевания рентгенография способна показать только отек мягких тканей. Краевые эрозии, остеопороз, сужение суставной щели выявляют к концу первого года заболевания или позднее.
-
Магнитно-резонансная томография. Наиболее информативный метод исследования в настоящий момент. Она позволяет выявить ранние признаки воспаления, обнаруживает эрозии и поражения субхондральной кости.
-
Исследование синовиальной жидкости. Процедуру проводят при экссудативных изменениях суставов, для дифференции РА от артритов другой природы. Свидетельствует о развитии ревматоидного артрита помутнение, желтоватый цвет синовиальной жидкости. Содержание лейкоцитов увеличивается до 50 000/мкл.
Важное значение при постановке диагноза ― исключение схожих заболеваний: микрокристаллический артрит, саркоидоз, реактивный и псориатический артрит, системная красная волчанка, остеоартрит и иные болезни.
Лечение
Терапия направлена на сдерживание развития болезни, уменьшение воспаления и предупреждение деформаций суставов и потери их функциональности. Назначаются следующие медикаменты:
-
Нестероидные противовоспалительные вещества. Они в некоторой степени снижают боль, замедляют прогрессирование РА. Могут включать ингибиторы и блокаторы для ИЛ-1, ИЛ-6, ФНО-альфа. Они не блокируют развитие эрозии и болезни, потому используется как вспомогательные средства.
-
Глюкокортикоиды. Назначаются в сочетании с противовоспалительные препаратами. Позволяют контролировать развитие тяжелых моноартикулярных и олигоартикулярных симптомы. Не используются на постоянной основе, так как часто вызывают неприятные метаболические эффекты.
-
Базисные препараты. Основные лекарственные средства, способные существенно замедлить прогрессирование артрита. Курсы приема от нескольких недель до нескольких месяцев. Препараты отличаются по химическому составу и фармакологии. Они комбинируются между собой для подбора оптимального лечения с наибольшим эффектом. Согласно статистике ⅔ пациентов прошедших курс отпечают значительные улучшение, более половины из них достигают полной ремиссии. Однако, следует знать о токсичности этих препаратов. Врач и пациент должны взвесить все риски, проводить регулярных контроль за состояние больного.
Таким образом, основное лечение включает базисные препараты, в особенности метотрексат, биологические препараты-антагонисты, иммуномодулирующие лекарства. К другим методам вспомогательной терапии относятся физиотерапевтические процедуры, лечебная гимнастика, сбалансированное сочетание физической нагрузки и отдыха. Отказ от алкоголя и курения может продлить жизнь пациента. Исправить искривление суставов можно при помощи хирургической коррекции.
Ревматоидный артрит сокращает продолжительность жизни человека по ряду причин. В 2 раза увеличивается риск сердечных заболеваний. Это вызвано наличием хронического воспаления. Усугубить ситуацию могут сопутствующие патология, например, диабет, ожирение, алкоголизм.
При развитии АА-амилоидоза, несмотря на лечение, средняя продолжительность жизни пациента около 10 лет с момента начала болезни. Без терапии срок исчисляется несколькими годами. Частая причина смерти — почечная недостаточность. В среднем РА сокращает жизнь на 3 – 7 лет из-за высокого риска развития инфекций и желудочно-кишечных кровотечений.
Медикаментозная терапия также не совершенно. Может вызвать сопутствующие заболевания, стать одним из факторов развития злокачественных новообразований. К критериям неблагоприятного прогноза относят:
-
ранние (до 4 мес.) рентгенологические изменения суставов;
-
стойкое увеличение скорости оседания эритроцитов;
-
постоянное вовлечение новых суставов;
-
носительство антигенов HLA-DR4.
Около 10% больных обречены на тяжелую инвалидизацию с потерей навыков самообслуживания. Наиболее тяжело ревматоидный артрит протекает у женщин, курящих, представителей европеоидной расы.
В лабораторных терминалах Северо-западного центра доказательной медицины можно сдать анализы позволяющие диагностировать ревматоидный артрит и другие аутоиммунные заболевания. Среди преимущества АО “СЗЦДМ”:
-
Новое современное оборудование,
-
Квалифицированный и доброжелательный персонал,
-
Быстрая готовность результатов и удобные способы их получения.
Лаборатории находятся в Пскове, Великом Новгороде, Калининграде, Санкт-Петербурге и других городах Ленинградской области. Вы можете сдать анализы в любой из них без привязки к проживанию и регистрации.
Анализы
перейти к анализам
Болят суставы? Исследования на артроз и артрит
Начало заболевания характеризуется болью в суставах, когда крутит руку или ногу. Все чаще по утрам беспокоит скованность движений, которая может длиться несколько часов. Клиническая картина добавляется отеками и покраснениями в районе суставов. Через некоторое время становится невозможно совершать самые простые действия — ходить, шевелить пальцами и другими частями тела, где начало развиваться заболевание. И в зависимости от особенностей протекания болезни и иных факторов называют это заболевание артритом или артрозом.
Артрит
Причиной артрита является перенесенная инфекция, «сбой» иммунной системы организма или нарушение обмена веществ. Способствуют болезни наследственная предрасположенность и «сидячий» образ жизни. Как правило, артритом заболевают люди до 40 лет. Хотя бывают и исключения, когда уже в достаточно пожилом возрасте болезнь может проявиться после перенесенной простуды или иного инфекционного заболевания.
Чаще всего в практике лечения этого заболевания встречается ревматоидный артрит, который поражает соединительные ткани и мелкие суставы. Ревматоидный артрит относится к классу аутоиммунных заболеваний. Здоровый организм вырабатывает защитные антитела для уничтожения вирусов, бактерий. Но, по неизвестным на сегодняшний день причинам, эти антитела могут нападать на здоровые клетки суставов, тем самым разрушая их. Врачи полагают, что причинами такого поведению антител являются наследственные признаки организма, вирусы и стрессы. При ревматоидном артрите суставы начинают деформироваться, возникают отеки и покраснения в области суставов, небольшие уплотнения (ревматоидные узелки). После пробуждения, когда тело долгое время находилось в неподвижности, появляется скованность и боли в суставах. Одновременно увеличивается температура и появляется общая слабость. Коварство болезни заключается в том, что помимо суставов постепенно поражаются кожа, сердце, легкие, почки и печень. Иногда наступают периоды временного улучшения, но затем заболевание прогрессирует с большей силой, поэтому необходимо оперативное и длительное лечение.
Артроз
Людей старше сорока лет чаще всего подвержены риску заболевания артрозом. Происходит разрушение суставов и изменение костной ткани. Заболеванию могут способствовать перенесенные травмы, неправильное питание (злоупотребление жареной и жирной пищей), избыточный вес, малоподвижный образ жизни, генетическая предрасположенность, а также врожденные дефекты сустава. Чаще артроз развивается под воздействием длительного стресса. Во время стресса происходит спазм мышц, и в результате мышечного давления хрящ сустава начинает разрушаться. Кроме того, в данном процессе свою роль играют и гормоны стресса, в частности кортизол, который накапливаясь и нарушая кровообращение вокруг сустава, разрушает хрящевую ткань. Симптомы артроза: резкие суставные боли, усиливающиеся к вечеру, опухоль отдельных суставов (в первую очередь пальцев ног), ограниченная подвижность.
При первых недомоганиях, о которых идет речь, необходимо обратиться к врачу. Чем раньше будет поставлен диагноз и назначена терапия, тем выше шанс предотвратить осложнения и быстро «встать на ноги».
Исследования на артроз и артрит включают в себя следующие анализы:
- общий анализ крови — определяется количество эритроцитов, лейкоцитов, тромбоцитов, гемоглобина в крови для диагностики воспалительного процесса;
- скорость оседания эритроцитов — показывает активность воспалительного процесса в организме;
- ревматоидный фактор — диагностика аутоиммунных заболеваний;
- C-реактивный белок — диагностика воспаления и повреждения тканей;
- другие анализы, с помощью которых можно диагностировать заболевание на самых ранних стадиях в зависимости от показанного случая.
Где сдать анализ при болях в суставах.
Сдать анализ крови артрит или артроз можно в любом пункте Синэво в Минске, Гомеле, Бресте, Гродно, Витебске, Могилеве, Бобруйске, Барановичах, Солигорске, Слуцке, Полоцке, Новополоцке, Орше, Жлобине, Светлогорске, Молодечно, Пинске, Борисове, Речице, Мозыре, Сморгони.
Все исследования можно пройти в лаборатории «Синэво». Воспользуйтесь полным обследованием при болях в суставах — пакет 10.1 «Ревматологическое первичное обследование» или пакет 10.2 «Ревматологическое расширенное обследование».
Артрит: симптомы, диагностика и лечение
Трудно согнуть руку или ногу, а при каждом движении тело пронзает острая боль? Виной всему может быть артрит. Раньше людей с таким диагнозом ждали костыли и инвалидность. Сейчас всё изменилось – если лечение назначено вовремя, грозных осложнений можно избежать.
Что такое артрит? Почему развивается это заболевание? Как диагностировать артрит? На эти и другие вопросы отвечает Мациев Дэниз Русланович – врач-рентгенолог ООО «МРТ Эксперт Сочи».
– Дэниз Русланович, прежде всего, хотелось бы понять, что скрывается за термином «артрит»? И есть ли разница между «артритом» и «артрозом»?
Не ошибусь, если скажу, что артритом у нас называют многие заболевания, при которых болят суставы. По сути мы понимаем под этими терминами патологию суставов.
Если же углубиться в латынь, то «остеоартроз» – это разрастание костной ткани, а «остеоартрит» обозначает воспалительный процесс. Болезнь может поразить любой сустав.
Остеоартроз – это заболевание, которое чаще всего возникает у людей пожилого возраста. Бывает и у молодых людей, обычно после какой-либо травмы, либо при неправильных чрезмерных систематических нагрузках на сустав. При остеоартрозе происходит повреждение хряща за счет неправильной, либо чрезмерной нагрузки на сустав. Повреждение хряща может произойти и в результате полученной травмы. Повлиять на развитие заболевания могут метаболические, эндокринные нарушения, нарушения центральной нервной системы.
При артрите, в первую очередь, происходит воспаление мягких тканей вокруг сустава, костного мозга. Пусковым механизмом могут послужить инфекции, аллергия, иммунопатологические, эндокринные и метаболические нарушения.
Отмечу, что причины развития артрита до конца не изучены. Медицина не стоит на месте и каждый день выявляются новые как факторы старта заболевания, так и методы лечения.
– Как проявляются поражения суставов при артрите и артрозе?
При артрозах боль обычно появляется при физической нагрузке и уходит при её прекращении. В запущенных стадиях остеоартроза отмечается асимметричное утолщение в области сустава, что обусловлено костными массивными разрастаниями, отсюда и название – деформирующий остеоартроз, деформирующий сустав, тем самым ограничивая его функцию, вплоть до невозможности движения в пораженном суставе. Но в противоположность артриту, деформации суставов при артрозе происходят гораздо медленнее, годами.
При артрозах чаще поражаются крупные суставы (коленные, тазобедренные). При артрите может воспалиться любой сустав, либо сразу много суставов; чаще поражаются мелкие суставы. При артритах суставы обычно болят в ночное время и по утрам. Может наблюдаться утренняя скованность, больной не может пошевелить пальцами. Через какое-то время скованность проходит и чем больше человек двигается, тем меньше болевой синдром. Пациент «расходился» – боль стихла. При артрозах же картина иная, ровным счётом наоборот.
– Ревматоидный артрит и артрит – это одно и то же? Или это разные заболевания?
Ревматоидный артрит – это одна из разновидностей артрита, также в классификации есть и псориатический, серонегативный, кристаллический и инфекционный артриты, а также имеются подтипы артритов.
Врачам-ревматологам всегда важно знать какой именно тип артрит поразил пациента. От этого зависит тактика лечения.
– Этот диагноз – всегда приговор?
На мой взгляд, никакой диагноз не должен звучать для пациента, как приговор. Многое зависит от того, как врач пациенту донесет всю информацию. Один может озвучить диагноз как приговор, другой – сказать пациенту, что это – образ жизни, с которым можно жить полноценно, заниматься любимым делом, не чувствовать себя ограниченным в чем-то, но, конечно, только следуя советам врача, получая правильное лечение.
Своевременная диагностика, правильная терапия и правильный образ жизни помогут пациенту побороть свой недуг.
– Артрит можно назвать болезнью пожилых?
Это распространённое заблуждение. Вопреки стереотипу, болезнь суставов – вовсе не удел пожилых людей. Всё чаще недуг поражает совсем молодых.
Замечено, что чаще страдают от артритов и артрозов те, кто ведёт малоподвижный образ жизни. И здесь логично было бы дать совет – занимайтесь спортом. Но такую рекомендацию необходимо снабдить важной оговоркой – без фанатизма. Не зря говорят физкультура лечит – спорт калечит. В любом спорте есть риск получить травму как у бойцов смешанных единоборств, так и у шахматистов. Травму можно получить, резко встав с дивана. Поэтому нужно укреплять себя, своё тело. Если и давать физическую нагрузку, то правильную: чаще проводить время на свежем воздухе, если у вас выходной, не сидеть дома, пусть ваш отдых будет активным, но безопасным!
– Кто больше подвержен заболеваниям суставов – мужчины или женщины?
В этом вопросе мнения авторов разные и приводятся статистики с разными цифрами. Большинство авторов утверждают, что чаще системным заболеваниями, такими, как системная красная волчанка, склеродермия и ревматоидный артрит подвержены женщины.
– Климат влияет на развитие болезней суставов или это – миф?
На самом деле, распространённость заболевания одинаковая во всех климатических зонах. Поражением суставов страдают и те, у кого из окна видно море, и те, кому в окно заглядывает белый медведь.
Статистика, с которой не поспоришь, свидетельствует – заболеваемость артритом составляет 9,5 случаев на 1000 населения вне зависимости от региона.
– Какой врач лечит артриты и артрозы и как понять, что пора идти к врачу?
Если у вас появилась боль в суставе после травмы или вы накануне совершали какую-либо физическую нагрузку, после чего возникла боль – более вероятно, нужно идти к травматологу. Если суставы болят в покое, утром вы не можете пошевелить пальцами, кисти и стопы опухают, а боль проходит через какое-то время после того, как вы подвигаетесь – нужно идти к ревматологу.
Если вам сложно определиться, какому врачу обратиться, идите либо к травматологу, либо к ревматологу. Специалист перенаправят вас к тому доктору, который вам нужен. Это лучше, чем прикладывать подорожник, пить соду и искать способы лечения в Интернете.
– Как проводится диагностика артрита?
В качестве первого метода диагностики современные ревматологи часто назначают УЗИ. На самом деле, рентгенография должны быть тем самым первым методом, позволяющим оценить как стадию болезни, так и её дальнейшее прогрессирование.
Что касается компьютерной томографии, то в настоящее время она, для диагностики ревматоидного артрита, не применяется. Это связано с тем, что с таким же успехом можно использовать цифровую рентгенографию, во время которой пациент получает гораздо меньшую лучевую нагрузку.
Но рентгенография не позволяет врачу оценить ни костный мозг, ни хрящевую ткань, ни синовиальную оболочку.
Одним из самых информативных методов является МРТ суставов. Магнитно-резонансная томография позволяет увидеть заболевание на самой ранней стадии, когда наблюдается и отёк костного мозга, отёк мягких тканей, и поражение хряща.
Окончательный диагноз ставится только на основе комплексной диагностики пациента, включающий и целый ряд дополнительных лабораторных анализов, клинических исследований, анамнеза.
– Сколько по времени длится МРТ суставов и есть ли необходимость в применении контраста во время этого исследования?
На мой взгляд, контрастирование при проведении МРТ-диагностики суставов является уместным, в случае ревматоидного артрита – обязательным. Контраст позволит дифференцировать стадию заболевания.
По времени исследование занимает, как правило, 20 минут.
Отмечу, что пациентам с выраженным болевым синдромом необходима подготовка к диагностике. Бывают случаи, когда боль мешает неподвижно лежать. Это не только увеличивает время исследования, но и иногда делает его невозможным. Поэтому, перед прохождением МРТ, таким пациентам необходимо обратиться к лечащему врачу для проведения обезболивания.
– Поговорим о прогнозе у больных с артритом?
Несмотря на боль, пациенты с заболеваниями суставов способны на полноценную и активную жизнь. Но при условии получения качественного и правильного лечения. Хочется предостеречь больных от самолечения хондропротекторами и различными методами народной медицины. Подобный халатный подход к своему здоровью приведёт к прогрессированию заболевания вплоть до стадии, когда для лечения понадобится замена сустава, в некоторых случаях к инвалидности.
Медицинская наука не стоит на месте. Современные врачи способны спасти больных с поражениями суставов от тяжелейшей деформации и инвалидизации. Для лечения, направленного на снятие воспаления и возвращения объёма движения поражённому суставу, применяются как лекарственные препараты, в том числе, для внутрисуставного введения, так и лечебная физкультура не стадии обострения, физиотерапия. По показаниям проводят артроскопические операции.
Для справки:
Мациев Дэниз Русланович
Выпускник Сибирского государственного медицинского университета (г. Томск) 2012 года, по специальности «Педиатрия».
В 2014 году закончил ординатуру в Кыргызско-Российском Славянском университете города Бишкек по специальности «Рентгенология».
В 2015 году прошел курс повышения квалификации в «Институте повышения квалификации» города Воронеж по программе «Избранные вопросы МРТ диагностики».
С 2014 года работает врачом-рентгенологом в ООО «МРТ-Эксперт Сочи».
Остеоартроз
Обзор
Что такое остеоартрит?
Остеоартрит, также известный как дегенеративное заболевание суставов (DJD), является наиболее распространенным типом артрита. Остеоартрит чаще развивается с возрастом. Изменения при остеоартрите обычно происходят медленно в течение многих лет, хотя бывают и редкие исключения.Воспаление и травма сустава вызывают костные изменения, разрушение сухожилий и связок и разрушение хрящей, что приводит к боли, отеку и деформации сустава.
Существует два основных типа остеоартроза:
- Первичный: наиболее частый, генерализованный, в первую очередь поражает пальцы рук, большие пальцы рук, позвоночник, бедра, колени и большие (большие) пальцы ног.
- Вторичный: возникает при ранее существовавшей аномалии сустава, включая травму или травму, например повторяющуюся или связанную со спортом; воспалительный артрит, такой как ревматоидный, псориатический или подагра; инфекционный артрит; генетические заболевания суставов, такие как Элерса-Данлоса (также известные как гипермобильность или «двусуставность»; врожденные нарушения суставов; или метаболические нарушения суставов.
Что такое хрящ?
Хрящ – это твердая, эластичная, гибкая соединительная ткань, покрывающая концы костей в нормальных суставах. В основном он состоит из воды и белков, основной функцией которых является уменьшение трения в суставах и выполнение функции «амортизатора». Амортизирующие свойства нормального хряща обусловлены его способностью изменять форму при сжатии из-за высокого содержания воды. Хотя хрящ может подвергнуться некоторому ремонту при повреждении, в организме не вырастает новый хрящ после травмы.Хрящ бессосудистый, то есть в нем нет кровеносных сосудов. Следовательно, выздоровление – медленный процесс.
Хрящ состоит из двух основных элементов: клеток внутри него, известных как хондроциты, и гелеобразного вещества, называемого матрицей, состоящего в основном из воды и двух типов белков (коллагена и протеогликанов).
- Хондроциты и их предшественники, образующие хондробласты, представляют собой очень сложные многофункциональные хрящевые клетки. Функции включают синтез и поддержание внеклеточного матрикса, состоящего из коллагена и протеогликанов, которые помогают здоровому хрящу расти и заживать.
- Коллаген – это структурный белок, который содержится во многих тканях, таких как кожа, сухожилия и кости, и является ключевым структурным компонентом хряща. Коллаген обеспечивает прочность хряща и создает основу для других компонентов.
- Протеогликаны представляют собой сложные молекулы, состоящие из комбинаций белков и сахаров, которые вплетены в матрицу хряща. Их функция заключается в улавливании большого количества воды в хряще, что позволяет ему изменять форму при сжатии, действуя как амортизатор.В то же время протеогликаны отталкиваются друг от друга, позволяя хрящам сохранять свою форму и упругость.
Кто страдает остеоартрозом?
Примерно 80% пожилых людей в возрасте 55 лет и старше имеют признаки остеоартрита на рентгеновских снимках. Из них примерно 60% испытывают симптомы. По оценкам, 240 миллионов взрослых людей во всем мире имеют симптоматический остеоартрит, в том числе более 30 миллионов взрослых в США. У женщин в постменопаузе частота остеоартрита коленного сустава выше, чем у мужчин.
Существуют ли другие факторы риска остеоартрита?
В дополнение к возрасту и вторичным причинам, таким как воспалительный артрит и предыдущая травма / травма, несколько других факторов риска увеличивают вероятность развития остеоартрита, включая ожирение, диабет, повышенный уровень холестерина, пол и генетику.
- Ожирение является фактором риска развития остеоартрита, особенно коленного сустава. Помимо перегрузки силовых механизмов организма, метаболические и провоспалительные эффекты ожирения были изучены как способствующие развитию остеоартрита.Для тех, кто находится в группе риска, важно поддерживать идеальную массу тела или сбросить лишний вес.
- И диабет, и гиперлипидемия (повышение липидов / холестерина) способствуют воспалительной реакции в организме, увеличивая риск остеоартрита. Окисление липидов может также создавать отложения в хрящах, которые влияют на кровоток в субхондральной кости так же, как атеросклероз поражает кровеносные сосуды. Повышенный уровень сахара в крови, а также повышенный уровень холестерина / липидов увеличивают количество свободных радикалов в организме, этот окислительный стресс превышает устойчивость хряща на клеточном уровне.Контроль диабета и гиперлипидемии важен для здоровья костей в дополнение к общему состоянию здоровья.
- Снижение эстрогена, которое испытывают женщины в постменопаузе, увеличивает риск остеоартрита коленного сустава, поскольку эстроген защищает здоровье костей, в частности снижая окислительный стресс в хрящах.
- Наследственность может играть роль в остеоартрите, поскольку люди, рожденные с другими заболеваниями костей или генетическими особенностями, могут иметь больше шансов на развитие остеоартрита. Например, болезнь Элерса-Данлоса, которая характеризуется слабостью суставов или гипермобильностью, может способствовать развитию остеоартрита.
Симптомы и причины
Что вызывает остеоартрит?
Первичный остеоартрит – неоднородное заболевание, что означает, что у него много разных причин, и это не только артрит «изнашивания». Некоторые факторы, способствующие ОА, можно изменить (можно изменить), а другие нельзя изменить (нельзя изменить, например, родиться с ним или стать постоянным).Возраст – фактор, способствующий этому, хотя не у всех пожилых людей развивается остеоартрит, а у тех, кто болеет, не у всех развивается сопутствующая боль. Как обсуждалось выше, также могут быть воспалительные и метаболические риски, которые могут увеличить частоту остеоартрита, особенно при диабете и / или повышенном уровне холестерина.
Остеоартрит может быть генетическим как первичным, например узловым остеоартрозом рук, так и вторичным, связанным с другими генетическими заболеваниями, такими как гипермобильность суставов.Воспалительный и инфекционный артрит может способствовать развитию вторичного остеоартрита из-за хронического воспаления и разрушения суставов. Предыдущие травмы или травмы, включая связанные со спортом и повторяющиеся движения, также могут способствовать развитию остеоартрита.
Хотя точные механизмы потери хряща и изменений костей неизвестны, в последние годы были достигнуты определенные успехи. Предполагается, что сложные сигнальные процессы во время воспаления суставов и дефектных механизмов восстановления в ответ на травму постепенно изнашивают хрящ в суставах.Другие изменения приводят к тому, что сустав теряет подвижность и функцию, что приводит к боли в суставах при активности.
Диагностика и тесты
Как узнать, что у меня остеоартрит?
В отличие от других типов артрита, боль при остеоартрите обычно развивается постепенно в течение многих месяцев или лет.Часто она усиливается при нагрузке на сустав, например беге или продолжительной ходьбе. Боль и отек суставов со временем постепенно нарастают. Иногда, особенно при более поздних стадиях заболевания, в пораженных суставах может наблюдаться ощущение хруста или скрежета. Длительная утренняя скованность не является заметным симптомом ОА по сравнению с воспалительными артритами, такими как ревматоидный или псориатический артрит. Остеоартрит обычно не вызывает лихорадки, потери веса или очень горячих и красных суставов.Эти особенности указывают на другое состояние или тип артрита.
Ваш лечащий врач (MD, DO, NP, PA) обычно может диагностировать остеоартрит, собирая полную историю ваших симптомов и исследуя ваши суставы. Рентген может помочь убедиться, что нет другой причины боли. Магнитно-резонансная томография (МРТ) обычно не требуется, за исключением необычных обстоятельств или случаев, когда есть подозрение на разрыв хряща или окружающей связки. Не существует анализов крови, позволяющих диагностировать остеоартрит.Если сустав сильно опух, врачу может потребоваться слить жидкость из этого сустава. Жидкость может быть проверена на наличие признаков других типов артрита, например, подагры.
Ведение и лечение
Как лечится остеоартрит?
Нет лекарства от остеоартрита.Симптомы легкой и средней степени тяжести обычно хорошо купируются комбинацией фармакологических и нефармакологических методов лечения. Лечебные процедуры и рекомендации включают:
- Лекарства (обезболивающие для местного применения и пероральные анальгетики, включая нестероидные противовоспалительные препараты, НПВП).
- Учения (наземные и водные).
- Горячие и холодные компрессы с перерывами (местный режим).
- Физическая, профессиональная терапия и лечебная физкультура.
- Похудание (при избыточном весе).
- Здоровое питание, управление диабетом и холестерином.
- Поддерживающие устройства, такие как подтяжки, стельки, стельки для обуви, трость или ходунки.
- Внутрисуставные инъекции (стероиды, «гель» гиалуроновой кислоты).
- Стратегии дополнительной и альтернативной медицины, включая витамины и добавки.
Хирургическое вмешательство может помочь облегчить боль и восстановить функцию, когда другие виды лечения неэффективны или исчерпаны, особенно при поздних стадиях ОА.
Цели лечения:
- Уменьшает боль и скованность в суставах и задерживает дальнейшее прогрессирование.
- Повысьте мобильность и функциональность.
- Повышение качества жизни пациентов.
Тип назначенной схемы лечения зависит от многих факторов, включая возраст пациента, общее состояние здоровья, занятия, род занятий и тяжесть состояния.
Лекарства
В отличие от других форм артрита, в которых в последние годы были достигнуты большие успехи, остеоартрит продвигается гораздо медленнее.Пока нет доступных лекарств, которые, как было показано, обращают вспять или замедляют прогрессирование остеоартрита. В настоящее время лекарства ориентированы на уменьшение симптомов болезни. Обезболивающие включают парацетамол и нестероидные противовоспалительные препараты (НПВП). Наркотические обезболивающие не рекомендуются из-за хронического характера заболевания и возможности толерантности и зависимости. Для облегчения боли на кожу пораженных участков можно наносить лекарства местного действия в виде обезболивающих пластырей, кремов, растираний или спреев.
Хотя многие из этих лекарств доступны без рецепта, людям с остеоартритом следует поговорить с врачом, прежде чем принимать лекарства. Некоторые лекарства могут иметь опасные или нежелательные побочные эффекты и / или могут мешать другим принимаемым лекарствам. Некоторые лекарства, отпускаемые без рецепта, по-прежнему требуют стандартного лабораторного тестирования.
Антидепрессант дулоксетина гидрохлорид (Cymbalta®) был одобрен FDA в 2010 году для лечения боли при остеоартрите, такой как боль в пояснице.Это очень помогло людям, которые не переносят НПВП или другие методы лечения.
Поддерживающие устройства
Поддерживающие или вспомогательные устройства помогают снизить нагрузку на пораженные суставы. Подтяжки и ортезы помогают поддерживать и стабилизировать болезненные, поврежденные суставы. Медицинские устройства следует использовать в соответствии с инструкциями и под руководством медицинского работника, например физиотерапевта / эрготерапевта или вашего лицензированного поставщика медицинских услуг. Подъемники / вставки для обуви, трость или ходунки могут быть полезны для снятия нагрузки с определенных суставов и улучшения механики тела и походки.
Упражнение
Упражнения важны для улучшения гибкости, стабильности суставов и силы мышц. Рекомендуются такие режимы, как плавание, водная аэробика и силовые тренировки с малой ударной нагрузкой. Было показано, что они уменьшают количество боли и инвалидности, которые испытывают страдающие остеоартритом. Лучше избегать чрезмерно интенсивных программ упражнений, поскольку они могут усилить симптомы артрита и потенциально ускорить прогрессирование заболевания. Физиотерапевты или эрготерапевты могут предложить подходящие и индивидуальные режимы упражнений для людей с остеоартритом.
Горячая и холодная терапия
Прерывистое лечение горячим и холодным способом может временно облегчить боль и скованность. Такие процедуры включают горячий душ или ванну и осторожное наложение согревающих или охлаждающих подушек или пакетов.
Контроль веса
Поскольку ожирение является известным фактором риска остеоартрита, работа по контролю веса может помочь предотвратить и улучшить остеоартрит. Было показано, что потеря веса у людей с избыточным весом, страдающих остеоартритом, снижает уровень стресса и уменьшает боль в суставах, несущих вес, а также смягчает воспалительные процессы, способствующие развитию остеоартрита.
Хирургия
Когда боль при остеоартрите невозможно контролировать с помощью медикаментов, и она мешает нормальной деятельности, хирургическое вмешательство может быть вариантом. Хирургия обычно предназначена для тех людей, которые страдают остеоартритом. Можно использовать несколько типов техник, в том числе минимально инвазивные методы замены суставов. Несмотря на свои риски, хирургия суставов сегодня может быть очень эффективной для восстановления некоторых функций и уменьшения боли для подходящих людей.
Альтернативная медицина
Пищевые добавки и нутрицевтики альтернативной медицины (термин, производный от терминов «питание» и «фармацевтика») – это соединения, которые доступны в аптеках и магазинах здорового питания без рецепта и не лицензированы FDA в качестве лекарственных препаратов.Они включают пищевые добавки, витамины, минералы и другие соединения, которые иногда называют «натуральными», «гомеопатическими» или «альтернативными» методами лечения. Поскольку этот рынок менее регулируется, чем компании, производящие продукты питания и лекарства – существует множество препаратов, фактическое количество активных ингредиентов может варьироваться, и нет никаких гарантий относительно точности этикетки и продукта.
Глюкозамин и хондроитин являются компонентами нормального хряща. В качестве добавок они наиболее широко доступны в виде сульфатных соединений.Результаты клинических исследований глюкозамина и хондроитина различаются, однако некоторые исследования указывают на возможные обезболивающие, особенно при остеоартрите коленного сустава. Остается неясным, как именно они работают, и нет убедительных научных доказательств, подтверждающих утверждение, что они строят кости и хрящи. В целом глюкозамин и хондроитин безопасны и хорошо переносятся, однако их следует сначала обсудить с врачом.
Рыбий жир обладает некоторой противовоспалительной активностью, но эти масла были более подробно изучены при ревматоидном артрите.Добавки могут взаимодействовать с лекарствами, отпускаемыми по рецепту, и иметь побочные эффекты, поэтому их всегда следует предварительно согласовывать с вашим лечащим врачом.
Другие методы альтернативной медицины включают акупунктуру, точечный массаж и медитацию.
Ресурсы
Где я могу узнать больше об остеоартрите?
Объясните боль – это остеоартрит или ревматоидный артрит?
Если открывать банки становится труднее из-за боли в руках, или если подъем по лестнице вызывает боль в коленях, часто первое, что приходит на ум, – «артрит».Две наиболее распространенные формы артрита – остеоартрит и ревматоидный артрит – могут вызывать похожие боли, но между ними есть несколько ключевых различий. Например:
Начало. Остеоартрит возникает, когда изнашивается хрящ (ткань в суставах, которая смягчает кости). Боль возникает, когда кость трется о кость. Этот тип боли при артрите имеет тенденцию к постепенному и прерывистому развитию в течение нескольких месяцев или лет.
Остеоартрит – наиболее распространенный тип артрита, которым страдают 27 миллионов американцев.Многие люди считают, что это неизбежная часть старения. Но все меняется. Лечение лучше, и многие люди хорошо стареют без особого артрита. Если у вас остеоартрит, вы можете принять меры для защиты суставов, уменьшения дискомфорта и улучшения подвижности – все это подробно описано в этом отчете. Если у вас нет остеоартрита, в отчете предлагаются стратегии его предотвращения.
Ревматоидный артрит, с другой стороны, представляет собой воспалительное состояние, при котором ваша иммунная система атакует ткани ваших суставов.Это вызывает боль и скованность, которые усиливаются в течение нескольких недель или нескольких месяцев. И боль в суставах не всегда является первым признаком ревматоидного артрита – иногда она начинается с «гриппоподобных» симптомов усталости, лихорадки, слабости и незначительных болей в суставах.
Расположение. И остеоартрит, и ревматоидный артрит могут поражать руки. Однако остеоартрит часто поражает сустав, ближайший к кончику пальца, тогда как ревматоидный артрит обычно щадит этот сустав. И хотя ревматоидный артрит может появиться в любом суставе, его наиболее частыми целями являются руки, запястья и ступни.
Тип жесткости. Люди часто описывают неопределенные мышечные боли как «жесткость», но когда врачи говорят о «жесткости», они имеют в виду, что сустав не двигается так легко, как должен. Скованность может быть заметной даже при отсутствии боли в суставах.
Легкая утренняя скованность характерна для остеоартрита и часто проходит уже через несколько минут активности. Иногда люди с остеоартритом также замечают ту же жесткость в течение дня после того, как сустав отдыхал в течение часа или около того.Однако при ревматоидном артрите утренняя скованность не улучшается в течение часа или дольше. Иногда длительная скованность суставов по утрам является первым симптомом ревматоидного артрита.
Для получения дополнительной информации о диагностике и лечении боли при ревматоидном артрите купите «Ревматоидный артрит», специальный отчет о состоянии здоровья Гарвардской медицинской школы.
В качестве услуги для наших читателей Harvard Health Publishing предоставляет доступ к нашей библиотеке заархивированного контента. Обратите внимание на дату последнего обзора или обновления всех статей.На этом сайте нет контента, независимо от даты, никогда не следует использовать вместо прямого медицинского совета вашего врача или другого квалифицированного клинициста.
Что такое артрит и как его лечить?
Артрит – это воспаление одного или нескольких суставов тела. Двумя наиболее распространенными типами являются остеоартрит (также известный как дегенеративное заболевание суставов) и ревматоидный артрит (РА). Остеоартрит может возникнуть в результате старения, травмы или другого повреждения сустава.РА – это аутоиммунное заболевание, которое часто возникает у молодых людей, когда собственные защитные силы организма атакуют слизистую оболочку сустава.
Ваш врач, скорее всего, проведет полный медицинский осмотр и может провести анализы крови, чтобы определить воспаление и диагностировать ваше состояние. Дополнительные тесты могут включать рентген костей, КТ, МРТ или УЗИ. Лечение будет зависеть от типа, серьезности и локализации артрита и может включать прием лекарств, терапию или хирургическое вмешательство.
Что такое артрит?
Артрит означает воспаление одного или нескольких суставов тела.Сустав – это область, в которой две или более костей соприкасаются и движутся друг относительно друга. Основная причина зависит от типа артрита. Существует более 100 форм артрита, две из которых наиболее распространены – остеоартрит и ревматоидный артрит. Остеоартрит, также известный как дегенеративное заболевание суставов, частично вызван дегенерацией таких частей сустава, как хрящ, и увеличивается с возрастом. Увеличивающийся износ и разрушение частей пораженного сустава могут привести к реактивному воспалению.С другой стороны, ревматоидный артрит (РА) – это аутоиммунное заболевание, при котором собственные защитные силы организма атакуют нормальную выстилку сустава. При этом типе артрита воспаление слизистой оболочки сустава и внутри костей приводит к повреждению суставов, особенно хрящей. Другие относительно частые причины артрита включают травмы, неправильное положение конечностей, инфекции, аутоиммунные состояния, отличные от ревматоидного артрита, и аномальные отложения в суставах, такие как подагра.
Некоторые виды артритов поражают более 40 миллионов человек в Соединенных Штатах.Более половины из этих людей страдают дегенеративными заболеваниями суставов. Почти 60 процентов людей, страдающих артритом, – женщины. В то время как артрит в основном возникает у взрослых, дети могут подвергаться риску определенных типов артрита, например, вызванных травмами или аутоиммунными заболеваниями. Хотя может быть поражен любой сустав в теле, определенные формы артрита имеют тенденцию возникать в определенных частях тела. Например, ревматоидный артрит обычно поражает запястья и суставы, стопы, шею и более крупные суставы конечностей, в то время как дегенеративное заболевание суставов может поражать основания большого пальца, суставы пальцев, колени, бедра, плечи и нижнюю часть позвоночника.Другие формы артрита поражают в основном суставы позвоночника.
Симптомы артрита включают:
- Боль в суставах, скованность или припухлость, которые могут возникать по утрам или после активности
- Ограниченный диапазон движений в суставе или позвоночнике
- Нежность и покраснение кожи вокруг сустава
- Захват или блокировка шарнира с механизмом
вверх страницы
Как диагностируется и оценивается артрит?
При диагностике артрита врач, скорее всего, проведет полное физическое обследование всего вашего тела, включая позвоночник, суставы, кожу и глаза.Вы можете сдать анализ крови, чтобы выявить маркеры воспаления. В случаях, когда подозревается инфекция или подагра, может быть полезно взять немного жидкости из сустава с помощью иглы, чтобы проанализировать содержимое материала. Кроме того, ваш врач может назначить один или несколько из следующих тестов визуализации:
- Рентгенография костей (рентгенография) : Рентгенограмма (рентген) использует низкую дозу излучения для создания изображений внутренних структур. Рентген показывает кости и то, как они взаимодействуют друг с другом в суставах.Они полезны для оценки количества хрящей на концах костей, деформаций и основных состояний в костях, которые могут привести к артриту, и изменений в костях, которые могут быть повреждены артритом.
- Компьютерная томография (КТ) тела : КТ-сканирование сочетает в себе специальное рентгеновское оборудование и современные компьютеры для получения нескольких изображений внутренней части тела. Для людей с артритом КТ обычно используется для исследования суставов, которые находятся глубоко в теле и которые трудно оценить с помощью обычного рентгена, особенно в позвоночнике или тазу.
- Магнитно-резонансная томография опорно-двигательного аппарата (МРТ) : МРТ использует мощное магнитное поле, радиочастотные импульсы и компьютер для получения подробных изображений тела. Преимущество МРТ заключается в том, что она показывает как кости, так и окружающие ткани, включая хрящи, связки и внутреннюю выстилку суставов. МРТ часто используется для обнаружения аномалий в компонентах мягких тканей суставов (которые не видны на рентгеновском снимке), чтобы определить эффективность лечения и выявить осложнения заболевания.
- Ультразвук опорно-двигательного аппарата : Ультразвук использует небольшой датчик (зонд) и гель для создания изображений тела из высокочастотных звуковых волн. Он может предоставить подробные изображения суставов и окружающих мягких тканей, в первую очередь тех, которые расположены у поверхности кожи.
вверх страницы
Как лечится артрит?
Лечение артрита зависит от типа, тяжести и локализации заболевания. Общие процедуры включают:
- Лекарства: Доступные по рецепту и без рецепта лекарства могут уменьшить воспаление суставов и боль.
- Терапия: физиотерапия и упражнения могут улучшить диапазон движений и гибкость, одновременно увеличивая силу мышц и костей. Другие варианты включают массаж, водную терапию или ортопедические стельки.
- Хирургия: Замена сустава (артропластика) или операция по сращению суставов могут быть лучшим вариантом лечения для некоторых пациентов.
вверх страницы
Какой тест, процедура или лечение лучше всего мне подходят?
вверх страницы
Эта страница была просмотрена 17 июля 2019 г.
Ревматоидный артрит vs.остеоартрит: в чем разница?
Ревматоидный артрит и остеоартрит вызывают боль в суставах и их скованность. Это обе формы артрита, но у них разные причины и методы лечения.
Существует более 100 видов артритов и родственных заболеваний. Двумя наиболее распространенными типами являются ревматоидный артрит (РА) и остеоартрит (ОА).
ОА встречается чаще, чем РА. Оба связаны с воспалением суставов, но РА вызывает гораздо большее воспаление. До недавнего времени эксперты считали, что воспаление не было признаком ОА, и исследователи все еще изучают роль, которую оно играет в заболевании – будь то причина или следствие состояния.
ОА и РА имеют общие симптомы, но РА может поражать несколько суставов и имеет тенденцию развиваться симметрично на обеих сторонах тела. ОА обычно поражает несколько суставов и обычно развивается только с одной стороны.
Кроме того, РА включает системное воспаление и может вызывать лихорадку и другие симптомы гриппа. Симптомы ОА обычно ограничиваются пораженным суставом или суставами.
Ниже мы более подробно исследуем сходства и различия между РА и ОА, рассматривая их симптомы, причины и методы лечения.
Суставы содержат защитные ткани, которые предотвращают царапание костей друг о друга. Например, хрящ располагается над костями, чтобы облегчить плавное движение в суставе.
Артрит повреждает эту защитную ткань. Но при РА и ОА причины поражения суставов разные.
РА – аутоиммунное заболевание. Это происходит, когда иммунная система человека по ошибке атакует здоровые ткани суставов. В процессе он высвобождает ферменты, которые разрушают слизистую оболочку суставов, вызывая боль, отек и скованность.Другие симптомы также могут развиваться по всему телу.
ОА включает постепенное изнашивание защитного хряща, в результате чего кости трутся друг о друга. Этот износ может быть результатом повторяющихся движений, например, во время занятий спортом, которые оказывают давление на суставы. На суставах развиваются костные наросты, называемые костными шпорами, которые становятся жесткими, болезненными и их становится труднее двигать.
Риск развития ОА и РА увеличивается с возрастом, хотя любое состояние может возникнуть в любом возрасте.
В чем разница между ревматоидным артритом и подагрой?
РА и ОА могут вызывать одни и те же симптомы, в том числе:
- боль в суставах
- скованность суставов
- отек, который более серьезен при РА
- ограничение подвижности в пораженных суставах
Симптомы обоих состояний имеют тенденцию утром будет хуже.Оба могут вызвать скованность утром или после отдыха. Однако у человека с ОА скованность обычно улучшается в течение 30 минут. У людей с РА он обычно длится дольше.
Симптомы РА могут быстро развиваться и ухудшаться, иногда в течение нескольких недель. Симптомы ОА возникают медленнее, так как защитные ткани суставов постепенно изнашиваются. Однако некоторые виды деятельности могут вызвать внезапное ухудшение симптомов ОА. Например, поход в поход может вызвать внезапный сильный отек колена.
Оба состояния могут влиять на многие суставы тела. ОА чаще всего развивается в коленях и суставах мизинца и большого пальца. РА часто развивается в руках, пальцах, локтях, коленях, ступнях и бедрах и обычно возникает в одних и тех же суставах с обеих сторон тела. Между тем остеоартрита часто развивается только с одной стороны.
В целом ОА локализована – поражает только сустав и окружающие его ткани. Однако у людей с этим заболеванием могут развиться костные шпоры или другие костные аномалии.Например, остеоартроз на руках часто вызывает образование небольших шишек на концах суставов пальцев.
РА обычно поражает несколько суставов, вызывая болезненность, отек и скованность. Также вокруг пораженных суставов могут образовываться узелки. РА является системным, а не локализованным, поэтому он также может вызывать:
- усталость
- лихорадку
- потерю веса
- воспаление за пределами суставов, например, в глазах и легких
Врач, который подозревает, что человек Пациент с РА или ОА проводит медицинский осмотр, изучает историю болезни и выполняет различные диагностические тесты.
Диагностика этих состояний может быть сложной задачей, поскольку симптомы часто накладываются друг на друга, особенно на ранних стадиях.
Анализы крови на РА могут помочь подтвердить или исключить диагноз. Эти тесты ищут различные биомаркеры в крови, такие как антитело к циклическому цитруллинированному пептиду и ревматоидный фактор. Врач также может проверить уровни антител к С-реактивному белку, маркера, указывающего на воспаление.
Кроме того, врач может назначить рентген, МРТ, УЗИ или их комбинацию для определения степени и локализации повреждения от РА или ОА.
РА и ОА – хронические состояния, а это означает, что они не проходят. В настоящее время лекарства нет, но лечение может помочь человеку справиться с симптомами, улучшить качество жизни и замедлить прогрессирование заболевания.
Лечение может включать использование таких лекарств, как нестероидные противовоспалительные препараты (НПВП) для уменьшения воспаления. Это может помочь уменьшить боль и скованность, а также улучшить диапазон движений.
Врачи могут также порекомендовать препараты на основе стероидов для уменьшения воспаления.Например, они могут вводить стероиды непосредственно в пораженные суставы, когда важно немедленно уменьшить воспаление.
Для лечения РА Американский колледж ревматологии рекомендует использовать модифицирующие болезнь противоревматические препараты (DMARD), часто вместе с НПВП или стероидами и биологическими препаратами. БПВП направлены на подавление иммунной системы и уменьшение ее повреждения тканей суставов.
Планы лечения РА и ОА также часто включают физиотерапию. Это помогает улучшить подвижность и сохранить гибкость суставов.
Также может помочь здоровое питание и правильный план упражнений. Поддержание здорового веса может помочь предотвратить чрезмерное давление на суставы. Бросить курить и избегать пассивного курения – тоже хорошая идея, особенно для людей с РА.
Какие продукты подходят для людей с артритом?
РА и ОА – хронические состояния, вызывающие боль и скованность суставов. Оба состояния могут со временем ухудшиться без соответствующего лечения. Воздействие ОА и РА на повседневную жизнь человека может варьироваться от легкого до тяжелого.
Эти два состояния могут вызывать схожие симптомы, но имеют разные причины и методы лечения. ОА обычно поражает меньшее количество суставов, и его симптомы обычно ограничиваются суставами. Прогрессирование РА труднее предсказать, и он может вызвать более распространенные симптомы.
Перспективы людей с РА значительно улучшились благодаря достижениям в исследованиях и методах лечения. Врачи обычно могут предотвратить или замедлить прогрессирование заболевания с помощью эффективного лечения.
Симптомы, причины, диагностика и лечение
Когда артрит поражает поясницу, это называется поясничным артритом.Наиболее частой причиной поясничного артрита является остеоартрит (ОА).
Позвоночник делится на пять отделов – шейный, грудной, поясничный, крестцовый и копчиковый. Поясничный артрит поражает поясничную часть позвоночника или поясницу, которая расположена чуть выше таза.
Нижняя часть спины является наиболее частой областью боли в спине, связанной с артритом.
Остеоартрит поясничного отдела позвоночника очень распространен, от него страдают примерно 30% мужчин и 28% женщин в возрасте 55–64 лет в США.
Различные формы артрита могут поражать поясницу, включая остеоартроз и спондилоартрит.
В этой статье представлен обзор поясничного артрита, включая его причины, симптомы, методы лечения и диагностику.
Хотя эксперты считают ОА нормальной частью старения, боль и скованность при поясничном артрите могут ограничивать способность человека выполнять рутинные задачи, особенно те, которые требуют сгибания и растяжения.
Основным симптомом поясничного артрита является боль в пояснице.
Около 80% болей в спине длится менее недели. Если это длится намного дольше, врачи считают это хронической болью в спине, а причиной может быть артрит.
Поясничный отдел позвоночника принимает на себя большую часть веса тела, а это означает, что как движение, так и бездействие могут вызывать симптомы.
Боль может усиливаться после длительного стояния или сидения в вертикальном положении. Наклоны в стороны или назад также могут вызывать боль.
Люди могут чувствовать боль из-за поясничного артрита в центре поясницы.Боль может распространяться на область таза или по бокам ягодиц. Он также может распространяться на бедра, но редко до колен.
Поясничный артрит также может вызывать:
- мышечные спазмы
- скрип в суставах
- жесткость
- уменьшение диапазона движений в нижней части спины
Симптомы обычно медленно развиваются и сначала незаметны. Однако любое быстрое движение, скручивание и движение назад в пояснице может привести к травме поясничной области и появлению симптомов у людей с этим заболеванием.
Поясничный артрит возникает в результате определенных типов артрита. Наиболее частой причиной симптомов поясничного артрита является остеоартроз, иногда проявляющийся и других типов.
Ниже приведены некоторые формы артрита, которые могут поражать поясничный отдел позвоночника:
Остеоартрит
ОА является наиболее распространенной формой артрита. Поясничный ОА возникает, когда хрящ, защищающий самые нижние суставы позвоночника, включая фасеточные суставы, разрушается, обнажая мелкие нервы в кости.
Постоянное повреждение фасеточных суставов позвоночника в результате остеоартрита в конечном итоге приводит к их износу. В результате кости позвоночника начинают дробиться и толкаться вместе при движении, и могут развиваться костные шпоры.
ОА может поразить любого, но чаще встречается у женщин и людей старше 50 лет. Факторами риска ОА являются генетика, отсутствие активности и избыточный вес.
Спондилоартрит
Спондилоартрит в первую очередь поражает позвоночник и крестцово-подвздошные суставы.Крестцово-подвздошные суставы расположены между крестцом и костями таза, и их поддерживают прочные связки. Крестец – это основная опора позвоночника.
Согласно обзору 2016 года, спондилоартрит поражает около 1,35% людей в Северной Америке. Он часто поражает молодых людей, подростков или детей.
Наиболее частым спондилоартритом является анкилозирующий спондилит.
Спондилоартрит вызывает воспаление сухожилий и связок в местах их проникновения в кость, известное как энтезит.
Псориатический артрит
Псориатический артрит (ПсА), подтип спондилоартрита, также может вызывать поясничные симптомы. Как правило, псориаз поражает людей, страдающих псориазом, но это состояние также может возникать у людей без псориаза.
Боль в пояснице – симптом ПсА. По данным Фонда артрита, около 20% людей с этим заболеванием имеют поражение позвоночника. В некоторых случаях чрезмерное разрастание костей может привести к сращению позвонков, вызывая скованность и боль при движении.
Подробнее о влиянии ПсА на позвоночник здесь.
Энтеропатический артрит
Энтеропатический или кишечный артрит является еще одним подтипом спондилоартрита. Он поражает людей с воспалительными заболеваниями кишечника, такими как болезнь Крона и язвенный колит.
Энтеропатический артрит поражает крестцово-подвздошные суставы, вызывая боли в пояснице.
Примерно у 1 из 5 человек с воспалительным заболеванием кишечника разовьется энтеропатический артрит.
Остеопороз
Остеопороз заставляет кости терять массу, становиться хрупкими и склонными к травмам даже при самых незначительных травмах.Остеопороз возникает в первую очередь из-за старения, снижения уровня гормонов и хронических воспалительных заболеваний.
Когда остеопороз поражает позвоночник, внутренние губчатые и более твердые внешние части позвонков со временем становятся слабыми и болезненными. В конечном итоге может произойти коллапс кости, который затем может привести к вторичному дегенеративному артриту (остеоартриту).
Есть много возможных причин боли в спине.
Чтобы выяснить причину боли в спине у человека и определить, присутствует ли артрит, врач проведет физический осмотр и может порекомендовать визуализирующие исследования, такие как рентген, МРТ, компьютерная томография или исследования плотности костей. .
Врач также спросит человека о:
- их симптомах
- характере и локализации боли
- диапазоне движений в нижней части спины
- любом семейном анамнезе артрита или боли в спине
Сверх- Нестероидные противовоспалительные препараты (НПВП) могут облегчить боль и помочь уменьшить воспаление, а ацетаминофен может уменьшить боль.
Если стандартные лекарства не работают, врачи могут при необходимости назначить более сильные НПВП.
Некоторые лекарства могут уменьшить прогрессирование артрита, включая модифицирующие болезнь противоревматические препараты (DMARD).
Быстрые методы лечения поясничного артрита включают горячие и холодные компрессы для улучшения кровотока, уменьшения отеков и снятия мышечных спазмов.
Следующее может помочь уменьшить симптомы поясничного артрита:
Физическая терапия может улучшить диапазон движений и гибкость человека, одновременно увеличивая силу мышц и костей, а укрепление кора может стабилизировать позвоночник.
Регулярная физическая активность может уменьшить боль и улучшить подвижность, настроение и качество жизни людей с артритом. Это также помогает снизить риск других проблем со здоровьем, таких как болезни сердца и диабет.
Хирургическое вмешательство, такое как замена сустава или операция по сращению суставов, может быть лучшим вариантом для некоторых людей с тяжелым артритом.
Узнайте больше о способах облегчения боли в спине и домашних средствах от артрита.
Такие же меры предосторожности, которые принимаются для общего здоровья спины, также могут помочь предотвратить развитие или обострение поясничного артрита.
К ним относятся:
- снижение риска травм путем правильного подъема тяжелых предметов
- соблюдение правильной осанки
- регулярные упражнения
- поддержание умеренного веса
- соблюдение здоровой диеты
- ношение подходящей обуви, так как некоторые туфли могут бросать нарушает осанку и вызывает долгосрочные проблемы
- бросить курить
Обычно люди могут справиться с артритом и его симптомами дома или с помощью врача.
По данным Центров по контролю и профилактике заболеваний (CDC), около 54,3 миллиона взрослых в США, или 22,7% населения, страдают той или иной формой артрита. ОА конкретно поражает более 32,5 миллионов взрослых в США.
Если возможно, люди могут получить пользу от работы с врачом, чтобы найти лучший план лечения для их конкретной ситуации и симптомов.
Причины и лечение дегенеративного артрита
Дегенеративный артрит – наиболее распространенный тип артрита, которым страдают около 30 миллионов американцев.Также называемый остеоартритом, дегенеративным заболеванием суставов и артритом изнашивания, он возникает, когда суставной хрящ и нижележащая кость начинают разрушаться, вызывая прогрессирующую боль, скованность и пороки развития суставов.
Хотя он может поражать любой сустав, дегенеративный артрит обычно развивается в суставах, несущих нагрузку (таких как бедра, колени и позвоночник), а также в суставах рук, ног, плеч и шеи.
Диагноз обычно ставится на основании признаков и симптомов заболевания и подтверждается визуализирующими исследованиями.Лечение может варьироваться в зависимости от тяжести симптомов, при этом более скромные варианты, такие как применение тепла или льда, помогают в легких случаях, а более серьезные вмешательства, такие как инъекции и хирургическое вмешательство, используются в тяжелых случаях.
ZEPHYR / Getty ImagesСимптомы
Основные симптомы дегенеративного артрита – боль и скованность. Боль обычно усиливается при активности и уменьшается после отдыха.
Скованность суставов обычна в утренние часы, но имеет тенденцию улучшаться по мере того, как вы двигаетесь, обычно через 30 минут.Бездействие в течение дня, например длительное сидение, также может привести к скованности и даже стать причиной блокирования суставов у некоторых людей.
Другой распространенный симптом остеоартрита – крепитация, при которой сустав при движении издает хлопки и потрескивания. Крепитация чаще всего поражает плечевой или коленный сустав, но также может поражать запястье, пальцы, локоть и лодыжку.
По мере прогрессирования заболевания оно может влиять на осанку и походку человека, что приводит к нестабильности и уменьшению диапазона движений.Поскольку подвижность все больше ухудшается, может развиться потеря мышечной массы (так называемая атрофия мышечных волокон).
На поздних стадиях дегенеративный артрит может вызвать видимую деформацию сустава, особенно пальцев, где на суставе и вокруг него могут развиваться твердые костные образования. Ненормальное скопление жидкости, известное как выпот, также является распространенным явлением. Возникновение – люди с запущенным артритом коленного сустава.
У некоторых людей остеоартрит может стать настолько серьезным, что боль становится непрекращающейся, что делает ходьбу или даже стояние практически невозможными.Хотя определенные методы лечения могут помочь облегчить симптомы, любое повреждение сустава невозможно исправить без хирургического вмешательства.
Причины
По сути, дегенеративный артрит – это состояние, при котором прогрессирующее повреждение сустава происходит быстрее, чем способность организма его восстанавливать. Первичный остеоартрит возникает в результате старения и чаще всего встречается у взрослых старше 65 лет. Женщины подвержены более высокому риску, чем мужчины (возможно, отчасти из-за гормональных изменений).
Хотя считается, что генетика играет определенную роль, дегенеративный артрит часто возникает из-за вторичной причины, которая ему способствует.(Это особенно верно для детей, у которых ранний остеоартрит вызван каким-либо другим заболеванием.)
Основные факторы вторичного артрита включают:
- Врожденное смещение костей
- Травма сустава
- Любое заболевание, вызывающее повреждение суставной ткани или костей
- Ожирение, вызывающее постоянную нагрузку на сустав
- Потеря мышечной силы для поддержки сустава
- Неврологические расстройства, связанные с нескоординированными движениями
Физические упражнения (даже экстремальные виды спорта, такие как бег на выносливость) не связаны с остеоартритом, за исключением случаев тяжелой или повторяющейся травмы.И, вопреки сказкам старых жен, хруст суставов не вызывает артрита.
Что происходит в теле
Биологические механизмы остеоартрита включают не только разрушение хрящей и костей. Как только эти структуры были повреждены, организм ответит процессом, известным как окостенение , частью ремоделирования кости, которая относится к отложению новой кости; в процессе ремоделирования также может произойти повторная абразия старой кости.Это тот же процесс, который происходит при переломе костей.
Однако при остеоартрите продолжающееся повреждение хряща превосходит способность организма восстанавливать его. Чтобы стабилизировать сустав, костная ткань будет строиться на костной ткани, что приведет к развитию костных шпор (остеофитов), а также к увеличению и деформации сустава.
Причины боли в суставах при остеоартрите до конца не изучены. У многих людей с остеоартритом боль, скорее всего, исходит от кости (непосредственно под хрящом), слизистой оболочки и капсулы сустава, а также окружающих связок и сухожилий.Как механические силы, так и воспаление вызывают боль.
Диагностика
Диагноз остеоартрита может быть установлен с достаточной степенью уверенности на основе анализа ваших симптомов и истории болезни, а также физического обследования. Рентген можно использовать для подтверждения диагноза и характеристики тяжести заболевания.
Типичные результаты рентгенологического исследования включают сужение суставной щели, развитие остеофитов, чрезмерный рост костей (известный как субхондральный склероз) и образование заполненных жидкостью узелков в суставной щели (так называемые субхондральные кисты).Взаимодействие с другими людьми
Магнитно-резонансная томография (МРТ) и компьютерная томография часто используются для расширенной визуализации при ОА.
Дифференциальная диагностика
Есть много причин боли в суставах. Остеоартрит – это только один из более чем 100 различных типов артрита, некоторые из которых вызваны инфекцией, а другие – аутоиммунным заболеванием, при котором организм атакует собственные клетки.
Дегенеративный артрит отличается от всех этих причин тем, что по своей природе не является воспалительным.Хотя воспаление может возникнуть в результате чрезмерного использования сустава, оно не является ни центральным, ни определяющим признаком остеоартрита.
Остеоартрит также можно отличить от аутоиммунных форм артрита, поскольку последний может поражать определенные суставы и / или развиваться двусторонне (в одном суставе с обеих сторон тела). Более того, аутоиммунные формы характеризуются стойким воспалением даже тогда, когда внешние симптомы находятся под контролем.
Врач может изучить следующие альтернативные состояния:
Дегенеративный артрит можно отличить от этих других состояний, оценив жидкость, извлеченную из суставной щели.Инфекционные или аутоиммунные причины неизменно демонстрируют высокое количество лейкоцитов, что является признаком воспаления. При остеоартрите не должно быть большого количества лейкоцитов в суставной жидкости.
Анализы крови также можно использовать для исключения инфекционных или аутоиммунных причин.
Лечение
Лечение направлено на устранение симптомов, восстановление / поддержание функции и замедление прогрессирования артрита. В частности, на ранних стадиях заболевание лечится консервативно, сочетая изменения образа жизни, физиотерапию и обезболивающие.
Если симптомы прогрессируют, могут потребоваться более инвазивные вмешательства, включая инъекции в суставы и хирургическое вмешательство.
Изменения образа жизни
Изменения образа жизни в первую очередь направлены на снижение веса. Это будет включать не только диету с низким содержанием жиров, но и регулярный фитнес-план, направленный на поддержание подвижности суставов. Возможно, потребуется диетолог, чтобы разработать соответствующий план питания и убедиться, что ваши потребности в питании удовлетворены.
Умеренные упражнения следует выполнять три раза в неделю под руководством врача, который может подписать соответствующий фитнес-план.
Физиотерапия
Физиотерапевт часто лучший человек для разработки плана лечебных упражнений, если у вас дегенеративный артрит. Это может включать тренировку силы, походки и равновесия для устранения конкретных функциональных нарушений. Также можно изучить массажную терапию, гидротерапию, термотерапию и электротерапию.
Для преодоления повседневных проблем может потребоваться трудотерапия. Сюда могут входить средства передвижения для предотвращения падений, вкладыши для обуви или наколенники для исправления дисбаланса, а также ручки большого размера для рук, страдающих артритом.Взаимодействие с другими людьми
Лекарства, отпускаемые без рецепта
Предпочтительными вариантами лечения боли при артрите являются тайленол (ацетаминофен) и нестероидные противовоспалительные препараты (НПВП), такие как Адвил (ибупрофен) или Алив (напроксен). Несмотря на то, что эти препараты полезны, их следует использовать с осторожностью в течение длительного времени.
Тайленол может вызвать токсичность и повреждение печени при чрезмерном применении. Аналогичным образом, длительный прием НПВП может увеличить риск желудочно-кишечного кровотечения, повреждения почек и язв.Взаимодействие с другими людьми
При сильной боли НПВП, как правило, более эффективны, чем тайленол. Некоторые НПВП более эффективны при боли при остеоартрите, чем другие. Один НПВП, диклофенак, можно применять в виде гелей, кремов, мазей, спреев и пластырей.
Некоторые люди с артритом обращаются к метилированным кремам, таким как Bengay, в то время как другие находят облегчение в мазях на основе капсаицина или пластырях, полученных из перца чили. Их эффективность при лечении остеоартрита может варьироваться, хотя они могут быть уместными, если симптомы легкие и вы не можете переносить другие формы анальгетиков.
рецептов
Если лекарства, отпускаемые без рецепта, не могут помочь, ваш врач может прописать вам нестероидные противовоспалительные препараты, отпускаемые по рецепту. В этой ситуации НПВП часто предпочтительнее опиоидных обезболивающих, потому что они более эффективны в долгосрочной перспективе и не связаны с зависимостью.
Специальная группа НПВП, известная как ингибиторы ЦОГ-2, часто эффективна при лечении боли при артрите, но с гораздо меньшим риском побочных эффектов со стороны желудочно-кишечного тракта по сравнению с другими НПВП.С другой стороны, они более дорогие и, как и все НПВП, связаны с повышенным риском сердечного приступа и инсульта.
Таким образом, они используются с осторожностью у людей с основным риском сердечно-сосудистых заболеваний. Целебрекс (целекоксиб) – единственный рецептурный ингибитор ЦОГ-2, доступный в США.
Если все остальное не поможет, ваш врач может назначить более слабый опиоидный препарат, такой как Ультрам (трамадол), чтобы облегчить вашу боль. Препарат применяют с осторожностью, учитывая высокий риск привыкания и других побочных эффектов.Более сильные опиоиды обычно избегают.
Совместные инъекции
Совместные инъекции, также известные как внутрисуставные инъекции, включают либо кортикостероидный препарат для уменьшения воспаления, либо смазочную жидкость, известную как гиалуроновая кислота. Оба обычно используются как средство отсрочки хирургического вмешательства на суставах.
Кортикостероиды смягчают иммунный ответ и тем самым снимают отек и воспаление, которые могут развиться на более поздних стадиях заболевания. Хотя эффекты обычно длятся около трех месяцев, длительное воздействие кортикостероидов может ускорить ухудшение суставного хряща в дополнение к другим побочным эффектам.Взаимодействие с другими людьми
Гиалуроновая кислота – это натуральное вещество, вырабатываемое организмом. Гиалуронан, используемый для инъекций в суставы, синтезируется в лаборатории или извлекается из петушиных гребней.
Исследования противоречивы относительно того, насколько эффективны эти инъекции. Доставленные до колена, как правило, более успешны, чем другие суставы. Побочные эффекты включают боль в месте инъекции и отек. Euflexxa – это популярная не птичья форма гиалуронана, одобренная для лечения боли в коленях при остеоартрите.
Некоторые врачи одобрили использование плазмы, богатой тромбоцитами (PRP), в качестве формы лечения, хотя она, по-видимому, улучшает функцию суставов больше, чем боль. Поскольку тромбоциты и плазма получены из собственной крови человека, риски, как правило, минимальны. Как и в случае с гиалуронаном, наиболее частыми проблемами являются боль в месте инъекции и отек.
Хирургия
Хирургическое вмешательство рассматривается только в том случае, если консервативное лечение не помогло, а боль и инвалидность ухудшают качество вашей жизни.Некоторые процедуры выполняются артроскопически (с небольшими разрезами замочной скважины) или в виде открытых операций (с большими разрезами).
Среди наиболее часто выполняемых процедур:
- Артроскопическая обработка раны: используется для удаления лишней кости и ткани для восстановления подвижности сустава
- Артродез: выполняется артроскопически или как открытая операция; включает сращение костей для облегчения боли, в первую очередь в позвоночнике, стопе, лодыжке или руке
- Остеотомия: выполняется как артроскопическая или открытая процедура; включает укорачивание, удлинение или перестановку костей
- Артропластика: Выполняется как открытая операция; предполагает замену сустава на искусственный
Поскольку срок службы протезного сустава составляет от 10 до 15 лет, операцию по артропластике откладывают как можно дольше, чтобы избежать необходимости второй замены в более позднем возрасте.
Дополнительная и альтернативная медицина (CAM)
Существует широкий спектр традиционных, пищевых, травяных, натуропатических и гомеопатических лекарств, используемых для лечения остеоартрита. Многие из них имеют мало доказательств, подтверждающих их использование.
Согласно крупному исследованию, проведенному Национальным институтом здоровья, даже популярные добавки, такие как хондроитин и глюкозамин, не улучшают результаты.
При этом существует ряд дополнительных методов лечения, которые, по мнению Национального центра дополнительного и комплексного здоровья, могут принести пользу.Среди них:
- Иглоукалывание обеспечивает умеренное облегчение боли при артрите, особенно коленного сустава.
- Boswellia serrata , трава, используемая в аюрведической медицине, как полагают, обладает противовоспалительным действием, благоприятным для лечения остеоартрита.
- S-аденозил-L-метионин (SAMe) – это химическое вещество, вырабатываемое естественным путем в организме, которое продается как пищевая добавка. Есть некоторые свидетельства того, что SAMe может быть столь же эффективным, как и НПВП, отпускаемые без рецепта, при лечении боли при артрите.
Копинг
Поскольку повреждение суставов, вызванное остеоартритом, не восстанавливается, вам необходимо предпринять шаги, чтобы максимально замедлить прогрессирование с помощью образа жизни и правильного лечения симптомов.
Ключом к этому является поддержание движения сустава. Если вы сделаете обратное и будете избегать упражнений и регулярной активности, скованность и повреждение почти всегда будут прогрессировать гораздо быстрее. Однако чрезмерное употребление может усугубить остеоартрит.
Начать тренировку никогда не поздно.Даже если у вас уже есть серьезные нарушения, вы можете найти занятия с низкой нагрузкой, такие как плавание или езда на велосипеде, которые вызывают меньшую нагрузку на суставы. Если со временем вы будете продолжать заниматься, мышцы, поддерживающие сустав, укрепятся, что обеспечит вам большую стабильность и уверенность в походке.
По мере улучшения вы можете переходить к другим видам упражнений, таким как тай-чи и йога, которые отлично подходят для улучшения баланса, или силовым тренировкам, направленным на определенные группы мышц.
Если у вас жесткость сустава перед тренировкой, приложите грелку или теплую влажную ткань примерно на 10–15 минут.Тепло привлечет кровь к суставу и уменьшит скованность. После того, как вы закончите, приложите к суставу пакет со льдом или холодную влажную ткань, если есть отек или боль. Это может уменьшить воспаление быстрее, чем НПВП.
При дегенеративном артрите важно помнить, что отдых так же важен, как и упражнения. Если вы когда-нибудь почувствуете сильную боль, остановитесь, дайте суставу отдохнуть (если возможно, приподнимите) и приложите лед не более чем на 15 минут.
Прислушиваясь к своему телу и относясь к нему должным образом, вы сможете лучше контролировать свои симптомы, а также свою жизнь.
Слово от Verywell
Дегенеративный артрит – серьезное заболевание, и нет причин лечить его в одиночку. Обратитесь к друзьям и семье, если вам нужна помощь, партнер по упражнениям или просто кто-то, с кем можно поделиться своими чувствами.
Худшее, что вы можете сделать, – это изолировать себя, особенно если ваша подвижность уже нарушена. Общение с другими людьми может побудить вас продолжать снижать вес или заниматься интересами, которых вы в противном случае могли бы избежать.
Вы также можете связаться с группой поддержки остеоартрита либо на Facebook, либо на Meetup, либо через локатор групп поддержки онлайн, управляемый CreakyJoints, дочерней компанией некоммерческой организации Global Healthy Living Foundation.
Остеоартрит – NHS
Остеоартрит – это заболевание, при котором суставы становятся болезненными и жесткими. Это наиболее распространенный тип артрита в Великобритании.
Симптомы остеоартрита
Основными симптомами остеоартрита являются боль в суставах и их скованность, а также проблемы с подвижностью суставов.У некоторых людей также наблюдаются такие симптомы, как: – отек – болезненность – скрежет или потрескивание при движении пораженных суставов
Степень тяжести симптомов остеоартрита может сильно варьироваться от человека к человеку и от разных пораженных суставов.
У некоторых людей симптомы могут быть легкими и могут появляться и исчезать. Другие люди могут испытывать более продолжительные и серьезные проблемы, которые затрудняют выполнение повседневных дел.
Остеоартроз может поражать практически любой сустав, но чаще всего это заболевание вызывает проблемы в коленях, бедрах и мелких суставах рук.
Если у вас стойкие симптомы остеоартрита, вам следует обратиться к терапевту, чтобы он подтвердил диагноз и назначил необходимое лечение.
Подробнее о симптомах остеоартрита.
Причины остеоартрита
В рамках нормальной жизни ваши суставы постоянно подвергаются незначительному повреждению. В большинстве случаев ваш организм сам устраняет повреждение, и вы не испытываете никаких симптомов.
Но при остеоартрите защитный хрящ на концах костей разрушается, вызывая боль, отек и проблемы с перемещением сустава.Могут развиться костные наросты, и эта область может покраснеть и опухнуть.
Точная причина неизвестна, но считается, что несколько факторов увеличивают риск развития остеоартрита, в том числе:
- Травма сустава – чрезмерное использование сустава, когда у него не было достаточно времени для заживления после травмы или операции
- другое состояния (вторичный артрит) – остеоартрит может возникать в суставах, серьезно поврежденных предыдущим или существующим заболеванием, например ревматоидным артритом или подагрой
- возраст – ваш риск развития состояния увеличивается с возрастом.
- семейный анамнез – остеоартрит может передаваться по наследству, хотя исследования не выявили ни одного гена, ответственного за ожирение
- ожирение – ожирение приводит к чрезмерной нагрузке на ваши суставы, особенно те, на которые приходится большая часть вашего веса, такие как колени и бедра
- будучи женщиной – остеоартрист чаще встречается у женщин, чем у мужчин.
Диагностика остеоартрита
Чтобы определить, есть ли у вас остеоартрит, терапевт сначала спросит вас о ваших симптомах и осмотрит ваши суставы.
Врач общей практики может заподозрить остеоартрит, если:
- вам 45 лет и старше
- у вас боль в суставах, которая усиливается по мере того, как вы используете суставы
- жесткость в суставах отсутствует по утрам или сохраняется менее 30 минут
Если ваши симптомы немного отличаются, это может указывать на другое состояние сустава. Например, длительная скованность суставов по утрам может быть признаком ревматоидного артрита.
Дальнейшие исследования, такие как рентген или анализы крови, обычно не требуются, но могут использоваться для исключения других возможных причин, таких как ревматоидный артрит или перелом кости.
Лечение остеоартрита
Остеоартрит – это долгосрочное заболевание, которое нельзя вылечить, но со временем оно не обязательно ухудшается, а иногда может постепенно улучшаться. Также доступен ряд методов лечения для уменьшения симптомов.
Легкие симптомы иногда можно контролировать с помощью простых мер, в том числе:
- регулярных упражнений
- похудания при избыточном весе
- ношения подходящей обуви
- использования специальных устройств для снижения нагрузки на суставы во время повседневной деятельности
Если ваши симптомы более серьезны, вам могут потребоваться дополнительные методы лечения, такие как обезболивающие и структурированный план упражнений с физиотерапевтом.
В небольшом количестве случаев, когда эти методы лечения не помогли или повреждения суставов особенно серьезны, может быть сделана операция по восстановлению, укреплению или замене поврежденного сустава.
Узнайте больше о лечении остеоартрита.
Жизнь с остеоартритом
Поскольку остеоартрит является хроническим заболеванием, важно, чтобы вы получали поддержку, которая поможет вам справиться с любыми проблемами, например, ограниченная подвижность, а также советы по любой необходимой финансовой поддержке.
Некоторым людям может быть полезно поговорить со своим терапевтом или другими людьми, живущими с остеоартритом, поскольку могут возникнуть вопросы или опасения, которыми вы захотите поделиться.
Узнайте больше о жизни с остеоартритом.
Профилактика остеоартрита
Остеоартрит полностью предотвратить невозможно. Однако вы можете свести к минимуму риск развития этого состояния, избегая травм и ведя здоровый образ жизни.
Exercise
Избегайте упражнений, которые нагружают суставы и заставляют их нести чрезмерную нагрузку, таких как бег и силовые тренировки. Вместо этого попробуйте такие упражнения, как плавание и езда на велосипеде, которые позволят лучше контролировать нагрузку на суставы.
Старайтесь заниматься не менее 150 минут умеренной аэробной активности (например, езда на велосипеде или быстрая ходьба) каждую неделю, плюс силовые упражнения 2 или более дней в неделю, которые прорабатывают основные группы мышц, чтобы оставаться в целом здоровым.
Узнайте больше о здоровье и фитнесе, включая советы по простым упражнениям, которые можно выполнять дома.
Осанка
Это также может помочь всегда поддерживать хорошую осанку и избегать слишком долгого пребывания в одном и том же положении.
Если вы работаете за столом, убедитесь, что ваш стул имеет правильную высоту, и делайте регулярные перерывы, чтобы передвигаться.
Узнайте больше о типичных ошибках осанки и способах их устранения.
Похудение
Избыточный вес или ожирение увеличивает нагрузку на суставы и увеличивает риск развития остеоартрита.Если у вас избыточный вес, похудение может снизить ваши шансы на его развитие.
Воспользуйтесь калькулятором здорового веса, чтобы определить, есть ли у вас избыточный вес или ожирение.
Узнайте больше о похудении.
Хотите узнать больше?
Последняя проверка страницы: 19 августа 2019 г.
Срок следующего рассмотрения: 19 августа 2022 г.








 Остеохондроз на артериальное давление достаточно часто оказывает значительное влияние, поэтому оно может повышаться без видимых на то причин. Позвоночная артерия, обеспечивающая кровоснабжение отдельных областей головного мозга, в результате происходящих изменений при шейном остеохондрозе может пережиматься межпозвоночными дисками. Поступление кислорода понижается и в результате этого наступает кислородное голодание. Это приводит к тому, артериальное давление может значительно подниматься.
Остеохондроз на артериальное давление достаточно часто оказывает значительное влияние, поэтому оно может повышаться без видимых на то причин. Позвоночная артерия, обеспечивающая кровоснабжение отдельных областей головного мозга, в результате происходящих изменений при шейном остеохондрозе может пережиматься межпозвоночными дисками. Поступление кислорода понижается и в результате этого наступает кислородное голодание. Это приводит к тому, артериальное давление может значительно подниматься.




 Такое состояние может развиться из-за спазма сосудов в шейном отделе позвоночника.
Такое состояние может развиться из-за спазма сосудов в шейном отделе позвоночника. Для лечения этих потологий используются лекарственные препараты.
Для лечения этих потологий используются лекарственные препараты. Убрать боль в шейном отделе и понизить АД поможет профессиональный массаж.
Убрать боль в шейном отделе и понизить АД поможет профессиональный массаж. Отвар из валерианки поможет понизить АД при шейном хондрозе.
Отвар из валерианки поможет понизить АД при шейном хондрозе. Настойка из прополиса поможет уменьшить боль.
Настойка из прополиса поможет уменьшить боль.


 Признаком изменения артериального давления у больного может быть сонливость.
Признаком изменения артериального давления у больного может быть сонливость. Для обследования больной должен пройти ЭКГ.
Для обследования больной должен пройти ЭКГ. Устранить причину повышения давления — мышечный спазм — поможет Баклофен.
Устранить причину повышения давления — мышечный спазм — поможет Баклофен. Нейровитан способствует нормальной работе сосудов.
Нейровитан способствует нормальной работе сосудов. Больной может выполнять вращение головой в каждую сторону в положении стоя.
Больной может выполнять вращение головой в каждую сторону в положении стоя. Смесь меда и горчицы можно использовать для компрессов.
Смесь меда и горчицы можно использовать для компрессов.








 Загрузка…
Загрузка… Интенсивность симптомов может меняться, иногда возникает ощущение полного выздоровления, а временами – очень выраженные нарушения.
Интенсивность симптомов может меняться, иногда возникает ощущение полного выздоровления, а временами – очень выраженные нарушения. Остеофиты можно удалить хирургически, но со временем они образуются снова, повреждая сустав.
Остеофиты можно удалить хирургически, но со временем они образуются снова, повреждая сустав.

 В зависимости от патологии тазобедренного сустава болезнь постепенно прогрессирует и необходима операция. В качестве последнего решения используется замена тазобедренного сустава – артропластика или эндопротезирование.
В зависимости от патологии тазобедренного сустава болезнь постепенно прогрессирует и необходима операция. В качестве последнего решения используется замена тазобедренного сустава – артропластика или эндопротезирование.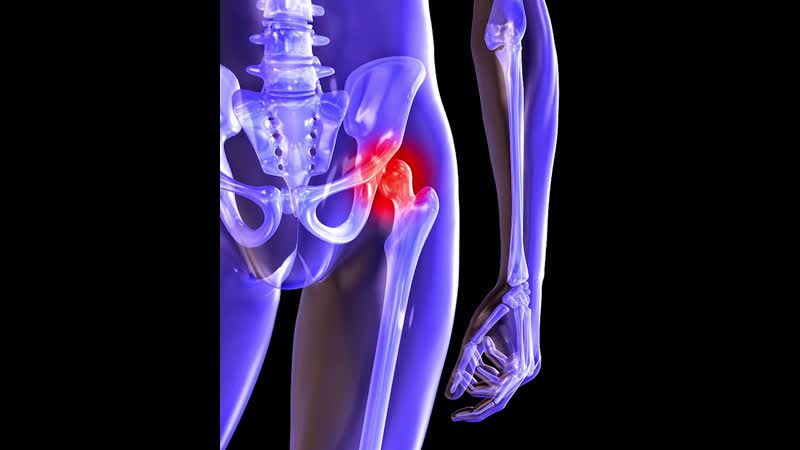 Для лечения остеонекроза применяют операции различного вида и степени сложности, вплоть до полной замены тазобедренного сустава – артропластики или эндопротезирования.
Для лечения остеонекроза применяют операции различного вида и степени сложности, вплоть до полной замены тазобедренного сустава – артропластики или эндопротезирования.

 Простые болепонижающие препараты в сочетании с современными щадящими желудок антиревматическими препаратами приводят к хорошим результатам. Лечение боли как с медикаментами так и без них отключает источник боли, а современные антиревматические препараты устраняют жалобы в суставе и при этом не обременяют организм. Также могут быть необходимы физиотерапевтические меры для облегчения симптомов и специальное лечение с помощью инъекций.
Простые болепонижающие препараты в сочетании с современными щадящими желудок антиревматическими препаратами приводят к хорошим результатам. Лечение боли как с медикаментами так и без них отключает источник боли, а современные антиревматические препараты устраняют жалобы в суставе и при этом не обременяют организм. Также могут быть необходимы физиотерапевтические меры для облегчения симптомов и специальное лечение с помощью инъекций.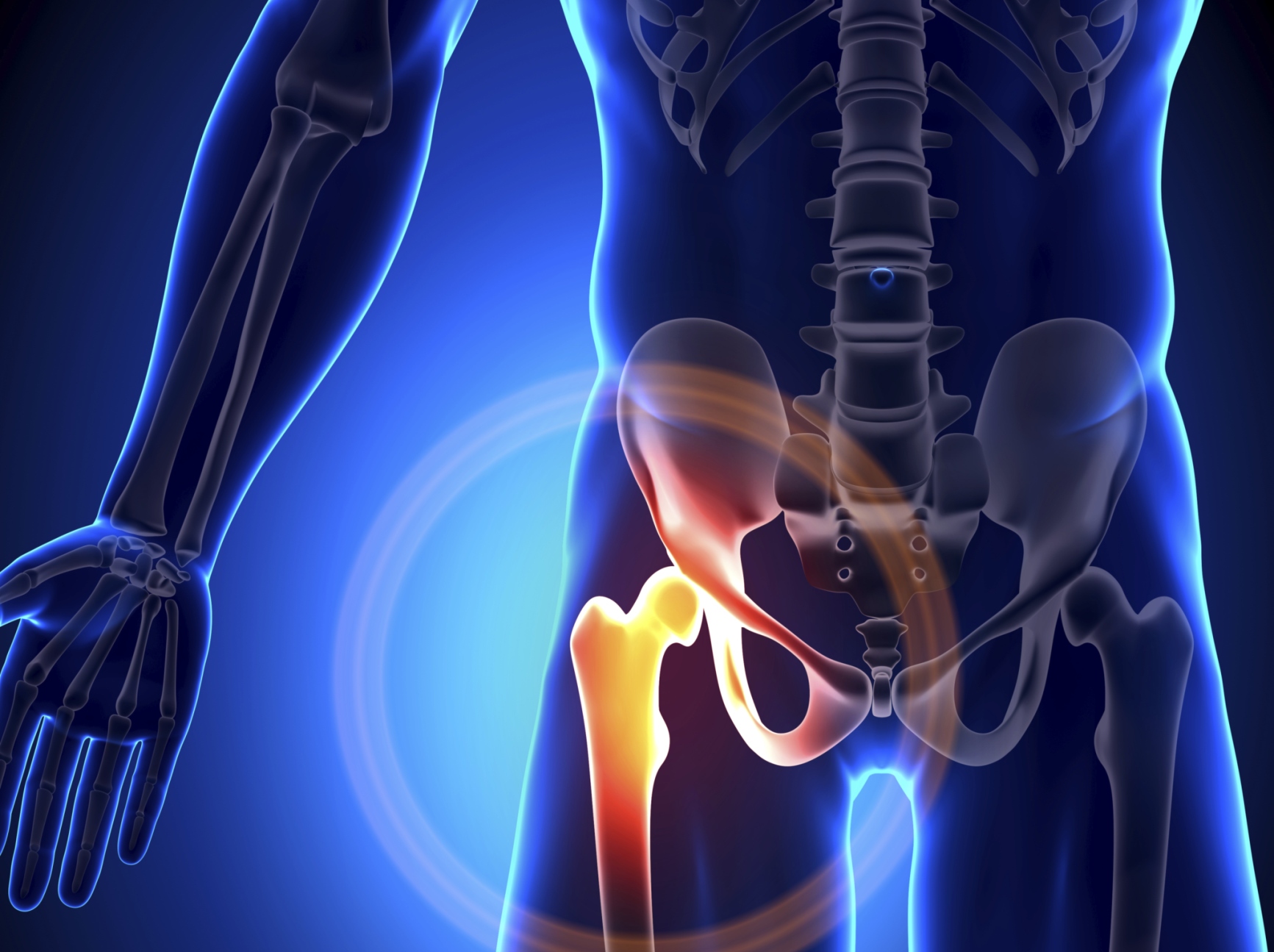


 Это позволило выявлять пациентов раньше, а значит и помогать им в самом начале заболевания. Дисплазия может быть причиной вывихов и артроза, даже у пациентов в солидном возрасте. В этом случае говорят о диспластическом коксартрозе.
Это позволило выявлять пациентов раньше, а значит и помогать им в самом начале заболевания. Дисплазия может быть причиной вывихов и артроза, даже у пациентов в солидном возрасте. В этом случае говорят о диспластическом коксартрозе.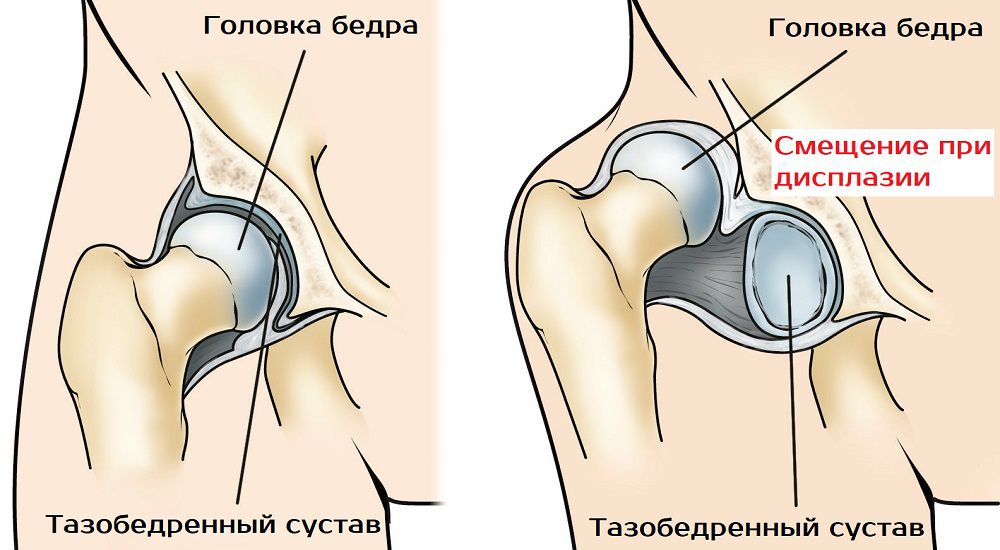 Казалось бы, перелом… По логике, он происходит после травмы, но что характерно для переломов шейки бедра у пожилых людей- травма может быть совершенно незначительной. Например, падение с высоты собственного роста или ушиб о дверной косяк. Заподозрить перелом можно если появляется резкая боль, нарушаются движения в суставе, нога укорачивается и лежит в неестественном положении. Если диагноз подтверждается на рентгеновском обследовании, то перелом надо оперировать, если нет серьезных противопоказаний со стороны сердечной или дыхательной систем.
Казалось бы, перелом… По логике, он происходит после травмы, но что характерно для переломов шейки бедра у пожилых людей- травма может быть совершенно незначительной. Например, падение с высоты собственного роста или ушиб о дверной косяк. Заподозрить перелом можно если появляется резкая боль, нарушаются движения в суставе, нога укорачивается и лежит в неестественном положении. Если диагноз подтверждается на рентгеновском обследовании, то перелом надо оперировать, если нет серьезных противопоказаний со стороны сердечной или дыхательной систем.
 В клинике «Артус» помогут не только понять «Почему болит тазобедренный сустав», но и быстро и эффективно справиться с этой неприятностью.
В клинике «Артус» помогут не только понять «Почему болит тазобедренный сустав», но и быстро и эффективно справиться с этой неприятностью. В отдельных случаях могут потребоваться более сложные методы обследования.
В отдельных случаях могут потребоваться более сложные методы обследования.
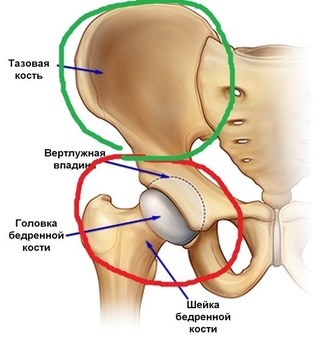 После установки игл вводят небольшое количество анестетика, прерывая болевую импульсацию из пораженного сустава.
После установки игл вводят небольшое количество анестетика, прерывая болевую импульсацию из пораженного сустава. Именно благодаря нему обеспечивается прямохождение и движения ног в разных направлениях. Боль в тазобедренном суставе серьезно ухудшает его функциональность, причиняя неудобство при любой двигательной активности, сидении и даже отсутствии движения. Этот симптом довольно часто сопровождается хромотой или другим нарушением походки, онемением конечности, укорочением длины ноги, ограничением подвижности сустава.
Именно благодаря нему обеспечивается прямохождение и движения ног в разных направлениях. Боль в тазобедренном суставе серьезно ухудшает его функциональность, причиняя неудобство при любой двигательной активности, сидении и даже отсутствии движения. Этот симптом довольно часто сопровождается хромотой или другим нарушением походки, онемением конечности, укорочением длины ноги, ограничением подвижности сустава. Бурсит называют болезнью спортсменов, особенно бегунов на длинные дистанции. Он может быть острым и хроническим, главный его симптом – сильная боль в тазобедренном суставе, часто даже в состоянии лежа.
Бурсит называют болезнью спортсменов, особенно бегунов на длинные дистанции. Он может быть острым и хроническим, главный его симптом – сильная боль в тазобедренном суставе, часто даже в состоянии лежа.
 Нередко ситуация складывается таким образом, что неприятные ощущения сопровождаются появлением воспаления, накоплением в суставе жидкости, потерей подвижности и щелчками, которые можно явственно слышать при движении.
Нередко ситуация складывается таким образом, что неприятные ощущения сопровождаются появлением воспаления, накоплением в суставе жидкости, потерей подвижности и щелчками, которые можно явственно слышать при движении. Работа с пациентами проводится с использованием индивидуального подхода – для нас каждый случай уникален и требует самого внимательного рассмотрения. Так как тазобедренный сустав – это сложный механизм в организме человека, особое внимание мы уделяем диагностике его состояния и причин боли. У нас вы всегда можете рассчитывать на получение квалифицированного лечения, а также на доступные цены и специальные условия для различных групп пациентов.
Работа с пациентами проводится с использованием индивидуального подхода – для нас каждый случай уникален и требует самого внимательного рассмотрения. Так как тазобедренный сустав – это сложный механизм в организме человека, особое внимание мы уделяем диагностике его состояния и причин боли. У нас вы всегда можете рассчитывать на получение квалифицированного лечения, а также на доступные цены и специальные условия для различных групп пациентов.

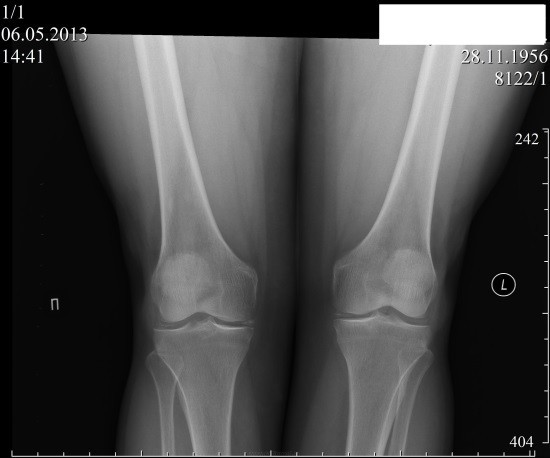
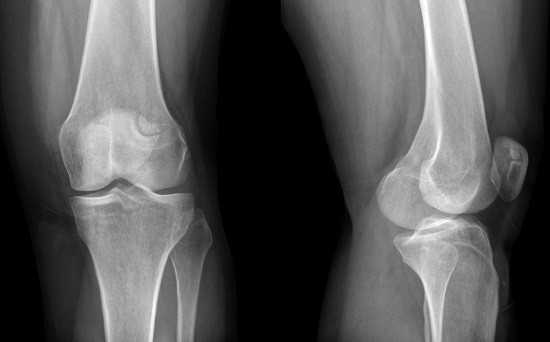

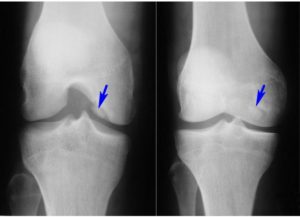
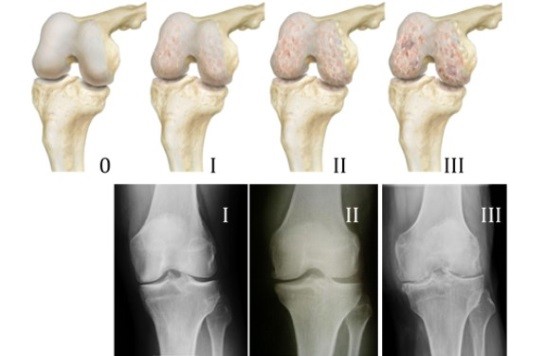


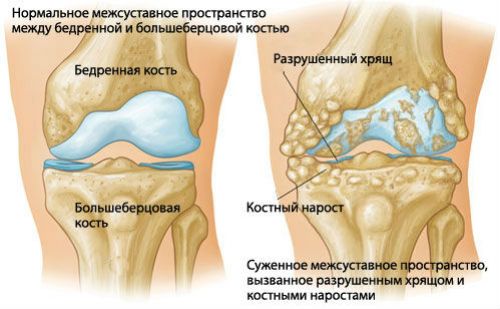
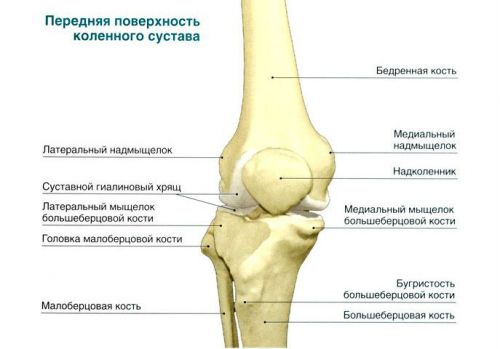

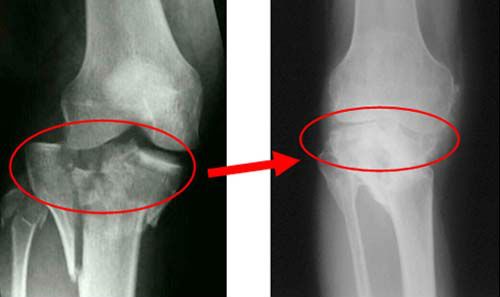
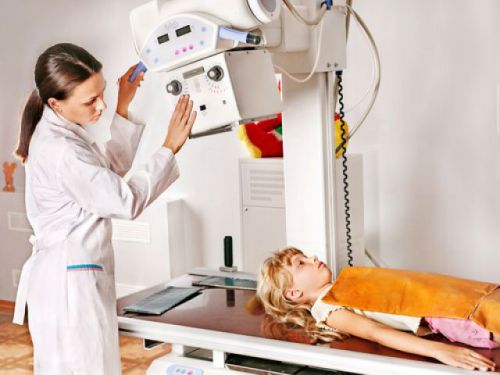
 [21], [22], [23], [24], [25], [26], [27]
[21], [22], [23], [24], [25], [26], [27]





 Вполне вероятно, что обнаруженные признаки не свидетельствуют о злокачественной опухоли, а говорят о мастопатии, воспалении молочной железы или доброкачественном новообразовании. Но все же лучше убедиться в этом, чтобы в случае рака не допустить его переход в стадию, когда лечение становится малоэффективным.
Вполне вероятно, что обнаруженные признаки не свидетельствуют о злокачественной опухоли, а говорят о мастопатии, воспалении молочной железы или доброкачественном новообразовании. Но все же лучше убедиться в этом, чтобы в случае рака не допустить его переход в стадию, когда лечение становится малоэффективным. Поэтому для своевременной диагностики требуется объективное обследование.
Поэтому для своевременной диагностики требуется объективное обследование.
 Оно может быть локальным или тотальным. Пальпируемая опухоль бывает фиксирована к грудной стенке и не всегда смещается. Кожа над ней не только гиперемирована, но зачастую отечная.
Оно может быть локальным или тотальным. Пальпируемая опухоль бывает фиксирована к грудной стенке и не всегда смещается. Кожа над ней не только гиперемирована, но зачастую отечная.

 Встаньте перед зеркалом и положите руки за голову. Внимательно осмотрите грудь.
Встаньте перед зеркалом и положите руки за голову. Внимательно осмотрите грудь. Ложитесь на спину. Грудная клетка в области пальпируемой молочной железы должна быть слегка приподнята. Поэтому под спину на стороне прощупывания нужно подложить подушку. Ощупывайте грудь тремя-четырьмя пальцами противоположной руки. Запоминайте «маршрут» пальпации. Если он будет каждый раз одинаковым, это поможет вовремя выявить изменения в молочной железе. Завершая самообследование, сожмите сосок, чтобы проверить, нет ли выделений, и пропальпируйте подмышечную область на предмет увеличившихся лимфатических узлов.
Ложитесь на спину. Грудная клетка в области пальпируемой молочной железы должна быть слегка приподнята. Поэтому под спину на стороне прощупывания нужно подложить подушку. Ощупывайте грудь тремя-четырьмя пальцами противоположной руки. Запоминайте «маршрут» пальпации. Если он будет каждый раз одинаковым, это поможет вовремя выявить изменения в молочной железе. Завершая самообследование, сожмите сосок, чтобы проверить, нет ли выделений, и пропальпируйте подмышечную область на предмет увеличившихся лимфатических узлов.
 Из соска выделяется гной и некротические массы. Время от времени возникают кровотечения.
Из соска выделяется гной и некротические массы. Время от времени возникают кровотечения.

 Так известно, что рак молочной железы редко возникает до полового созревания, т.е. примерно до 18 лет. С возрастом, по мере старения организма женщины, частота рака значительно увеличивается. Наконец, рак молочной железы встречается чаще среди небеременевших и нерожавших женщин, а также рожавших, но не кормивших грудью.
Так известно, что рак молочной железы редко возникает до полового созревания, т.е. примерно до 18 лет. С возрастом, по мере старения организма женщины, частота рака значительно увеличивается. Наконец, рак молочной железы встречается чаще среди небеременевших и нерожавших женщин, а также рожавших, но не кормивших грудью.
 Почти все они, кроме рака Педжета, возникают в толще органа на различной глубине, чаще по наружному краю молочной железы. Постепенно увеличиваясь в размерах и разрастаясь, опухоль захватывает окружающие ткани, в первую очередь близлежащую клетчатку и молочные ходы. С течением времени в раковый процесс вовлекаются мышцы, фасции, кожа.
Почти все они, кроме рака Педжета, возникают в толще органа на различной глубине, чаще по наружному краю молочной железы. Постепенно увеличиваясь в размерах и разрастаясь, опухоль захватывает окружающие ткани, в первую очередь близлежащую клетчатку и молочные ходы. С течением времени в раковый процесс вовлекаются мышцы, фасции, кожа.
 Опухоли, растущие во внутренних секторах железы способны поражать метастазами парастернальные лимфатические узлы.
Опухоли, растущие во внутренних секторах железы способны поражать метастазами парастернальные лимфатические узлы.
 Подобные обращения часто, а практически всегда стоят человеческой жизни.
Подобные обращения часто, а практически всегда стоят человеческой жизни.




 По этому стратегия должна исходить из одновременного решения двух задач: обеспечения максимальной онкологической радикальности и наилучшего эстетического результата.
По этому стратегия должна исходить из одновременного решения двух задач: обеспечения максимальной онкологической радикальности и наилучшего эстетического результата.

 е. не связанными с менструальным циклом).
е. не связанными с менструальным циклом).



 Если спустя 1-3 месяца жалобы на мастодинию сохраняются, лучше подобрать другой препарат для контрацепции.
Если спустя 1-3 месяца жалобы на мастодинию сохраняются, лучше подобрать другой препарат для контрацепции.
 Признаками заболевания является деформация железы, наличие выбуханий или втяжений на ограниченном участке, изменение формы околососкового пространства, втяжение или отклонение соска, его изъязвление, появление в железе небольшого узелка, плотного на ощупь, чаще безболезненного, с бугристой поверхностью и постепенным переходом в окружающую ткань железы, уплотнение в виде лимонной корочки, кровянистые выделения из соска.
Признаками заболевания является деформация железы, наличие выбуханий или втяжений на ограниченном участке, изменение формы околососкового пространства, втяжение или отклонение соска, его изъязвление, появление в железе небольшого узелка, плотного на ощупь, чаще безболезненного, с бугристой поверхностью и постепенным переходом в окружающую ткань железы, уплотнение в виде лимонной корочки, кровянистые выделения из соска.
 Но, к сожалению, 30 процентов опухолей находятся внутри железы, и их невозможно самостоятельно обнаружить. Это может сделать только врач. Кроме того, можно проводить обследование перед зеркалом, с поднятыми вверх руками. Необходимо осмотреть грудь на наличие тех признаков, которые мы перечислили выше. Кстати, было бы неплохо, если бы молочные железы осматривал любимый человек! Женщины могут сами себя жалеть и не проводить диагностику должным образом.
Но, к сожалению, 30 процентов опухолей находятся внутри железы, и их невозможно самостоятельно обнаружить. Это может сделать только врач. Кроме того, можно проводить обследование перед зеркалом, с поднятыми вверх руками. Необходимо осмотреть грудь на наличие тех признаков, которые мы перечислили выше. Кстати, было бы неплохо, если бы молочные железы осматривал любимый человек! Женщины могут сами себя жалеть и не проводить диагностику должным образом. Любые удары, падения, случайные толчки – все это может стать причиной заболеваний в будущем.
Любые удары, падения, случайные толчки – все это может стать причиной заболеваний в будущем.
 Береженого Бог бережет! Не надо бояться идти к врачу. Бывает, обнаружит женщина у себя узелок и сидит дома, боится. Но не надо этого делать. Сейчас рак молочной железы излечивается в начальной стадии. Ну а мы, врачи, всегда поможем.
Береженого Бог бережет! Не надо бояться идти к врачу. Бывает, обнаружит женщина у себя узелок и сидит дома, боится. Но не надо этого делать. Сейчас рак молочной железы излечивается в начальной стадии. Ну а мы, врачи, всегда поможем. Ее интенсивность может варьировать от легкой до тяжелой и, как правило, описывается как резкое жжение или тянущая боль. Гормональные изменения из-за менструации, беременности, лактации и менопаузы могут также оказывать влияние на тип боли в груди, который испытывает женщина.
Ее интенсивность может варьировать от легкой до тяжелой и, как правило, описывается как резкое жжение или тянущая боль. Гормональные изменения из-за менструации, беременности, лактации и менопаузы могут также оказывать влияние на тип боли в груди, который испытывает женщина.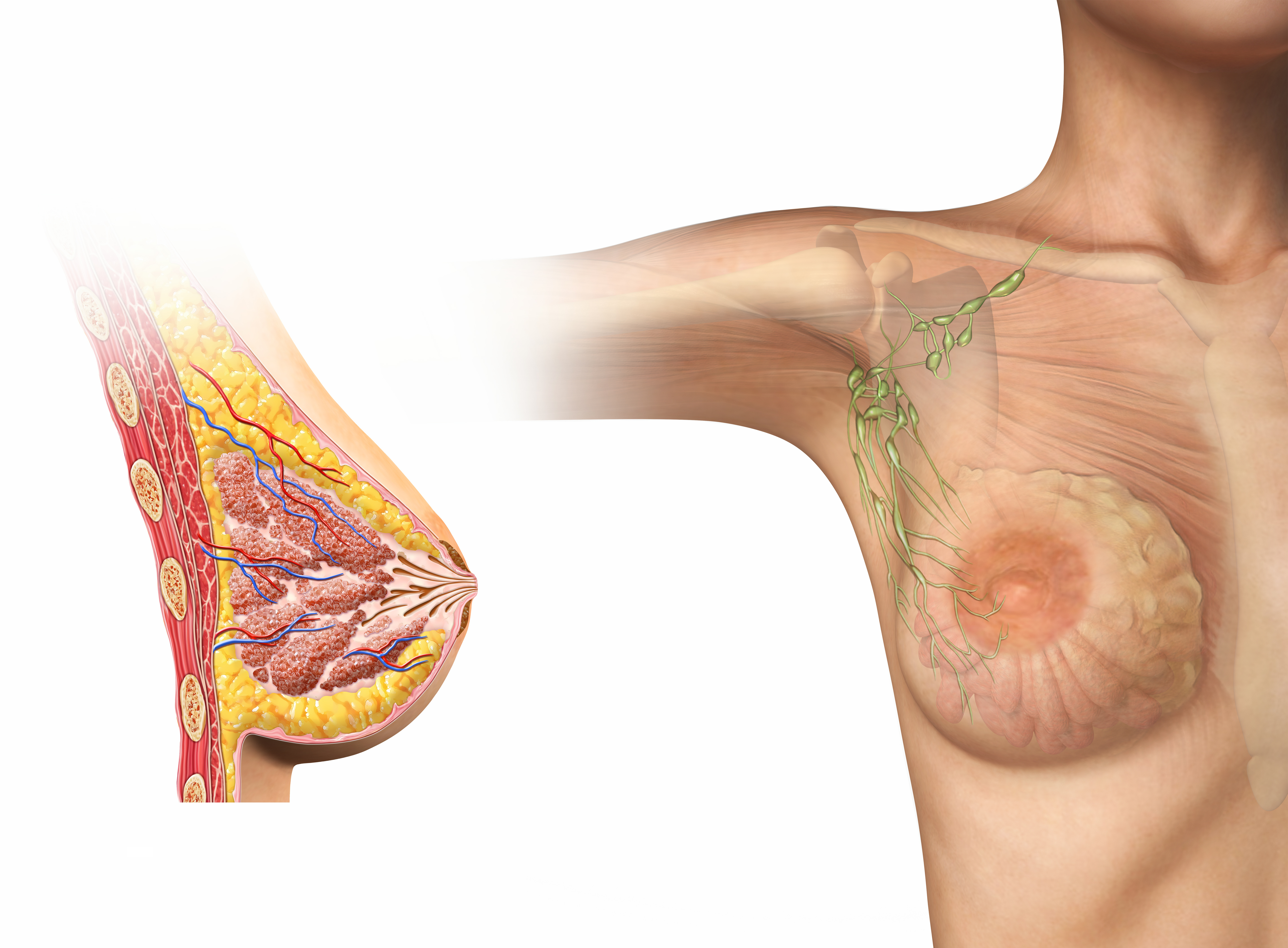










 д.
д.  Ведь именно от врача, а вовсе не от рентгеновских снимков или МРТ, зависят и точный диагноз, и результаты лечения! Теперь понимаете, насколько важно найти опытного и знающего доктора?
Ведь именно от врача, а вовсе не от рентгеновских снимков или МРТ, зависят и точный диагноз, и результаты лечения! Теперь понимаете, насколько важно найти опытного и знающего доктора?

 Ведь именно от врача, а вовсе не от рентгеновских снимков или МРТ, зависят и точный диагноз, и результаты лечения! Теперь понимаете, насколько важно найти опытного и знающего доктора?
Ведь именно от врача, а вовсе не от рентгеновских снимков или МРТ, зависят и точный диагноз, и результаты лечения! Теперь понимаете, насколько важно найти опытного и знающего доктора?
 Именно сходить, а не расспрашивать по телефону. Не пожалейте на это денег. Выясните, как видит ваше лечение каждый из них, и что предлагает. Ведь стоимость консультации намного меньше стоимости курса терапии, а узнать предполагаемые расходы — очень важно. Согласитесь, бюджет лечения — имеет значение. Но имейте в виду, вопрос «Сколько стоит мануальная терапия?» — не даёт окончательного представления. Понятие «сеанс мануальной терапии» в одних местах может подразумевать всего 5–10 минут приёма, а в других — в пять-шесть раз больше. В одних местах ограничатся лишь тем, о чём простой обыватель думает, что это и есть мануальная терапия — «вправлением» позвонков. В других местах проведут мануальное лечение по всем правилам, не оставляя ростков болезни нигде — ни в позвоночнике, ни в других структурах опорно-двигательной системы — суставах, мышцах, связках. Помните — всё взаимосвязано. Оставив росток болезни, вы даёте ей шанс возобновиться. И ещё. Не забывайте, нынешняя медицина — коммерческая.
Именно сходить, а не расспрашивать по телефону. Не пожалейте на это денег. Выясните, как видит ваше лечение каждый из них, и что предлагает. Ведь стоимость консультации намного меньше стоимости курса терапии, а узнать предполагаемые расходы — очень важно. Согласитесь, бюджет лечения — имеет значение. Но имейте в виду, вопрос «Сколько стоит мануальная терапия?» — не даёт окончательного представления. Понятие «сеанс мануальной терапии» в одних местах может подразумевать всего 5–10 минут приёма, а в других — в пять-шесть раз больше. В одних местах ограничатся лишь тем, о чём простой обыватель думает, что это и есть мануальная терапия — «вправлением» позвонков. В других местах проведут мануальное лечение по всем правилам, не оставляя ростков болезни нигде — ни в позвоночнике, ни в других структурах опорно-двигательной системы — суставах, мышцах, связках. Помните — всё взаимосвязано. Оставив росток болезни, вы даёте ей шанс возобновиться. И ещё. Не забывайте, нынешняя медицина — коммерческая. А главный принцип коммерции: оптом — дешевле, в розницу — дороже. Сравнив, сколько стоит сеанс в разных клиниках и сколько времени он длится, вы узнаете реальное соотношение цена-продолжительность. Имейте в виду, мануальная терапия состоит из различных методов, которые положено выполнять подряд. Но, по законам коммерции, гораздо выгоднее продавать эти методы как отдельные процедуры, пользуясь тем, что народ этого не понимает. В этом и заключается принцип «в розницу дороже». В общем, узнавайте всё, сравнивайте — иначе вы рискуете сильно переплатить. Знайте, всегда есть возможность получить эффективное лечение по вполне адекватной стоимости.
А главный принцип коммерции: оптом — дешевле, в розницу — дороже. Сравнив, сколько стоит сеанс в разных клиниках и сколько времени он длится, вы узнаете реальное соотношение цена-продолжительность. Имейте в виду, мануальная терапия состоит из различных методов, которые положено выполнять подряд. Но, по законам коммерции, гораздо выгоднее продавать эти методы как отдельные процедуры, пользуясь тем, что народ этого не понимает. В этом и заключается принцип «в розницу дороже». В общем, узнавайте всё, сравнивайте — иначе вы рискуете сильно переплатить. Знайте, всегда есть возможность получить эффективное лечение по вполне адекватной стоимости.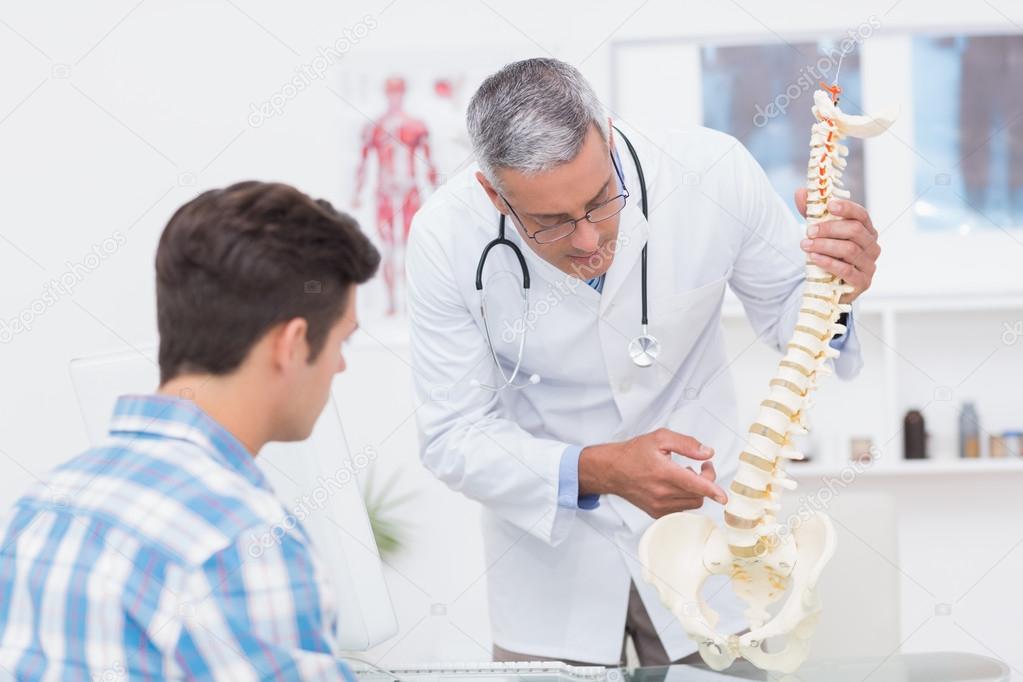 Зачастую — это ловкая приманка, позволяющая впоследствии вывернуть ваши карманы наизнанку. То же самое касается обильной рекламы. Это, конечно, не значит, что нормальные клиники не рекламируют свои услуги, просто нужно пристальней анализировать всё, что вы видите, слышите и узнаёте.
Зачастую — это ловкая приманка, позволяющая впоследствии вывернуть ваши карманы наизнанку. То же самое касается обильной рекламы. Это, конечно, не значит, что нормальные клиники не рекламируют свои услуги, просто нужно пристальней анализировать всё, что вы видите, слышите и узнаёте.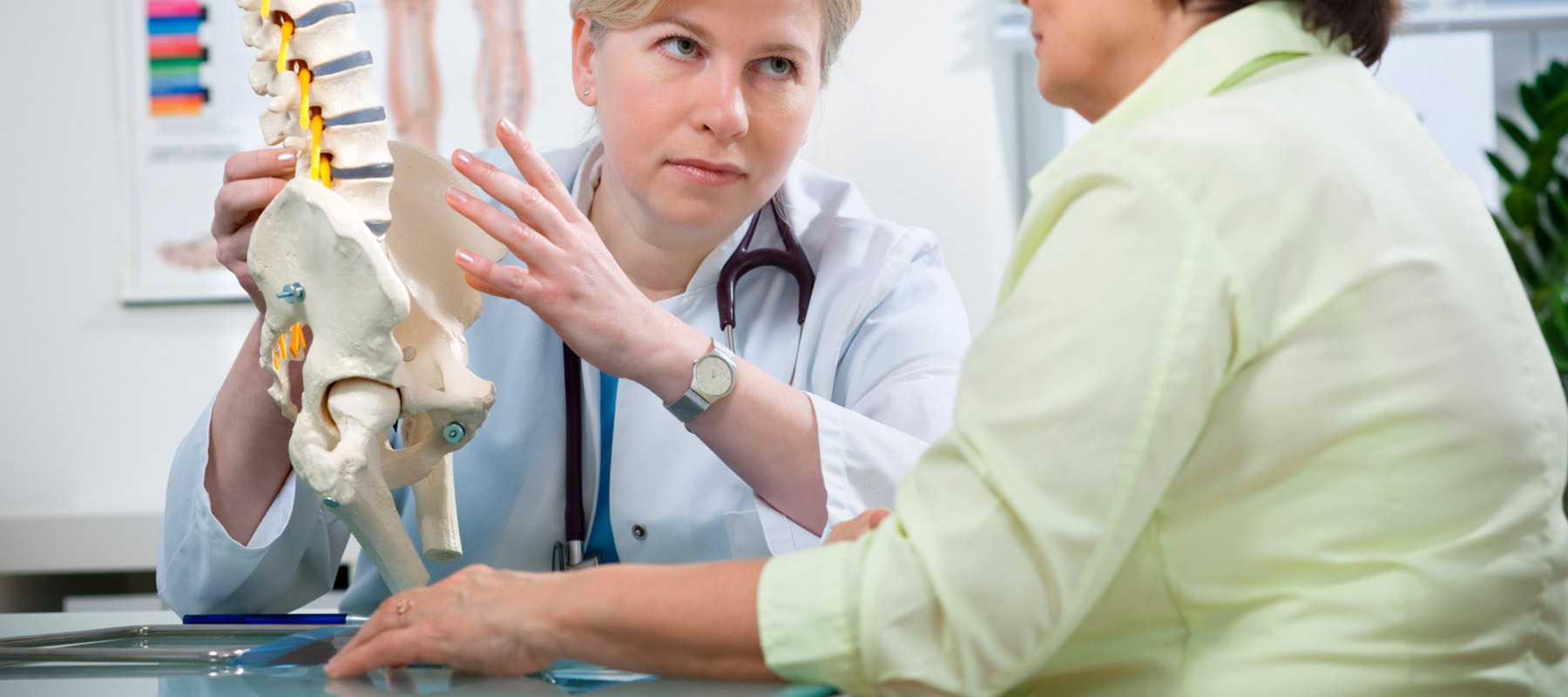
 У меня шейный остеохондроз. Может ли из-за него неметь левая рука, болеть глаз, подниматься давление? К какому врачу мне обратиться?
У меня шейный остеохондроз. Может ли из-за него неметь левая рука, болеть глаз, подниматься давление? К какому врачу мне обратиться?
 Можно ли их вылечить без операции?
Можно ли их вылечить без операции? Оперативное вмешательство нужно, если есть выраженная контрактура суставов (стойкое ограничение их подвижности).
Оперативное вмешательство нужно, если есть выраженная контрактура суставов (стойкое ограничение их подвижности). Это эластичная подушка переводит стопу в возвышенное положение и таким образом меняет нагрузку и точку задействования трехглавой мышцы при ходьбе. Подпятники можно приобрести в ортопедических салонах.
Это эластичная подушка переводит стопу в возвышенное положение и таким образом меняет нагрузку и точку задействования трехглавой мышцы при ходьбе. Подпятники можно приобрести в ортопедических салонах. Что это такое и не вредно ли крутить обруч, чтобы похудеть?
Что это такое и не вредно ли крутить обруч, чтобы похудеть? Тем самым раскрепощается тазобедренный сустав и обеспечивает четырехглавой мышцей подъем ног, и прямых, и согнутых.
Тем самым раскрепощается тазобедренный сустав и обеспечивает четырехглавой мышцей подъем ног, и прямых, и согнутых. У меня остеохондроз шейного отдела. Мне советуют походить на сеансы на массажной кровати «Нуга Бэст». Что вы об этом думаете, поможет?
У меня остеохондроз шейного отдела. Мне советуют походить на сеансы на массажной кровати «Нуга Бэст». Что вы об этом думаете, поможет?
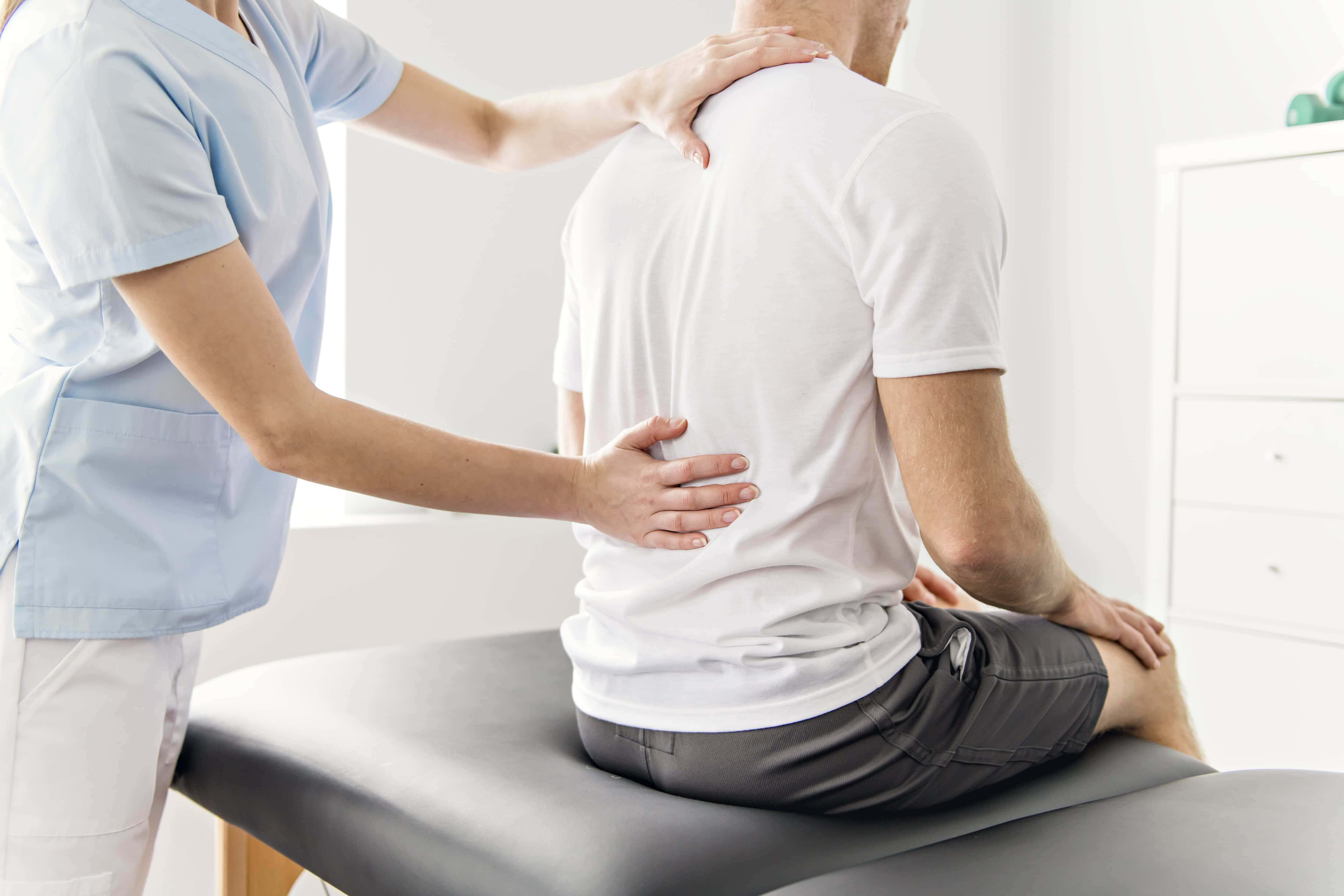
 От квалификации и опыта вертебролога зависит успешность проводимого консервативного лечения, или определения объективных показаний к оперативному вмешательству.
От квалификации и опыта вертебролога зависит успешность проводимого консервативного лечения, или определения объективных показаний к оперативному вмешательству.
 Часто врачи-ортопеды лечат состояния посттравматического периода, профессиональные заболевания, связанные с опорно-двигательной системой.
Часто врачи-ортопеды лечат состояния посттравматического периода, профессиональные заболевания, связанные с опорно-двигательной системой.



 Туннельный синдром — одна из причин, почему немеют руки по ночам.
Туннельный синдром — одна из причин, почему немеют руки по ночам.