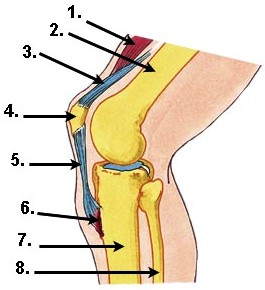
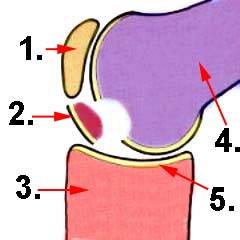
Кто лечит грыжу позвоночника врач: Какой врач лечит межпозвоночные грыжи поясничного отдела. Какой врач назначает лечение и диагностирует при грыже?
Какой врач лечит грыжу позвоночника?
Первые симптомы этого грозного заболевания не всегда обращают на себя внимание. Обычно врачи диагностируют грыжу по нескольким основным признакам и жалобам:
- онемение в конечностях, пальцах рук или ног;
- сильные продолжительные боли в месте появления грыжи либо отдающие в ягодичную мышцу или другую область.
Опытный врач без труда различает патологические изменения в позвоночнике путем опроса пациента и после пальпации проблемных зон. Совсем немного лет назад людям приходилось лечить грыжу у невропатологов – и без того загруженных работников медицины. Если у пациента острая боль, то большие очереди в поликлиниках и отсутствие профильных врачей, скорее всего, спугнут больного и заставят его сидеть и заниматься самолечением на дому.
Современные медицинские центры – настоящее спасение для людей, страдающих от позвоночной грыжи. В такой клинике любой человек имеет возможность:
- записаться на прием заранее, избежав длительного ожидания под кабинетом;
- комплексно обследовать свой организм на лучшем оборудовании;
- по желанию доверить лечение грыжи главному врачу, заведующему отделением или специалисту-вертебрологу;
- в течение желаемого периода наблюдаться в целях профилактики.
Случаются ситуации, когда грыжа обнаруживается в результате обследования пациента, обратившегося по иным причинам. Вот почему крайне важно довериться вертебрологу – профессионалу в делах выявления дистрофических процессов в спине.
Если грыжу позвоночника лечит такой специалист, то можете рассчитывать на то, что это будет консультация и ортопеда, и хирурга, и невролога в одном лице.
Медицинский центр А.Г. Гриценко собрал в рядах своих сотрудников самых квалифицированных людей в данной области. Для лечения грыжи у нас применяются консервативные методики, разработанные и успешно используемые во множестве похожих случаев. Вы не одиноки в своей проблеме, поэтому не стоит терять драгоценное время – обращайтесь к нам, и мы обязательно поможем!
Кто лечит грыжи позвоночника врач
Межпозвоночная грыжа – заболевание серьезное. И оно в обязательном порядке требует лечения. В противном случае можно получить массу проблем со здоровьем – некоторые из них могут быть даже не связаны непосредственно с позвоночником, так как внутри позвоночного столба находится спинной мозг, управляющий большей частью органов. И в результате формирования грыжи он может быть ущемлен. Но какой врач лечит грыжу позвоночника? К кому обращаться за помощью? Ведь в больницах сейчас работает большое количество медиков различных специальностей, и порой даже не знаешь, к кому нужно записываться на прием.

Какой врач лечит грыжу позвоночника
Когда необходимо обратиться за помощью?
При первых признаках развития межпозвонковой грыжи требуется сразу же обращаться за помощью – пробовать самоизлечиться или пускать все на самотек не стоит. Это может привести к серьезным проблемам со здоровьем.
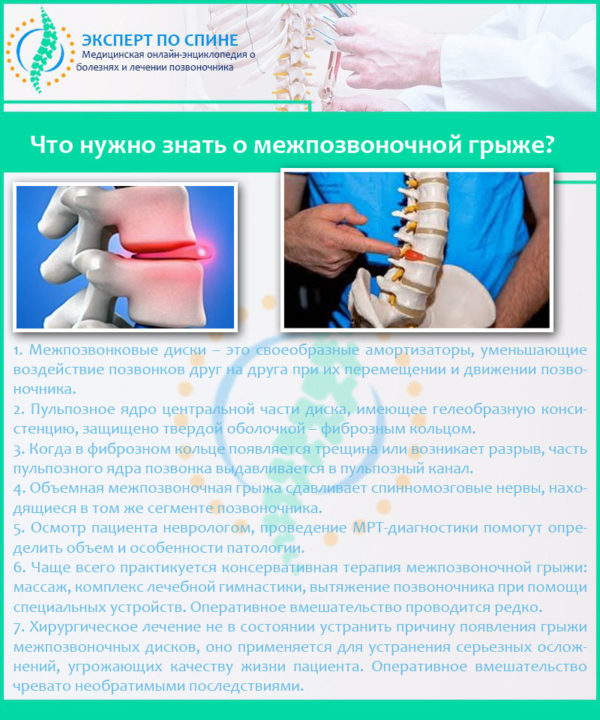
Что нужно знать о межпозвоночной грыже
Межпозвонковая грыжа – заболевание, связанное с нарушением целостности фиброзного кольца. Это один из элементов межпозвонкового диска, который представляет собой небольшое фиброзно-хрящевое образование, выполняющее функцию некоего амортизатора, и находится между двумя соседними позвонками. Внутри диск имеет мягкое ядро, которое при повреждении фиброзной оболочки смещается, выпячивается – так и формируется межпозвонковая грыжа.
На заметку! Чаще всего грыжа развивается в области пояснично-крестцового отдела, однако появиться она может практически в любом отделе позвоночника.
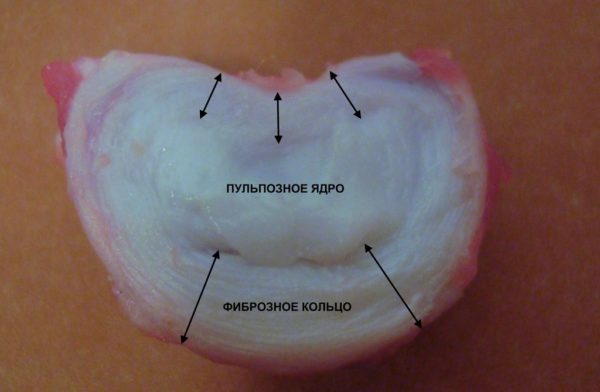
Анатомия нормального межпозвонкового диска
Признаками развития межпозвонковой грыжи являются:
- сильные болевые ощущения в определенном месте позвоночника;
- онемение конечностей;
- чувство «мурашек»;
- снижение работоспособности;
- слабость;
- трудность передвижения.
Симптомы грыжи между позвонками могут отличаться в зависимости от того, где локализована патология. Заболевание также может сопровождаться головными болями, непроизвольным мочеиспусканием, проблемами с другими органами внутри тела, в том числе с сердцем, легкими, почками и т. д.
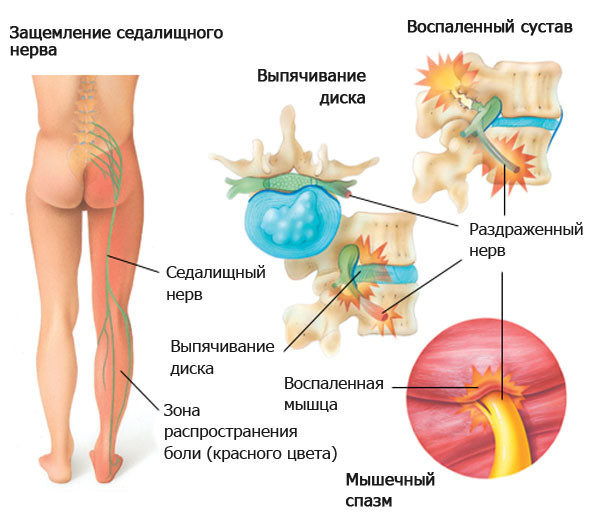
Ущемление нервов при грыже
Ни в коем случае не стоит заниматься самодиагностикой и самолечением. Дело в том, что ряд перечисленных выше признаков может сопровождать и другие патологии. Поэтому очень важно обратиться к врачу. Чем раньше будет поставлен точный диагноз, тем быстрее можно будет начать правильное лечение, которое будет успешным.
Если вы хотите более подробно узнать, как определить грыжу позвоночника, а также рассмотреть основные признаки заболевания и альтернативные методы лечения, вы можете прочитать статью об этом на нашем портале.

Обязательно обратитесь к врачу
К какому врачу идти?
Почувствовав первые признаки появления межпозвонковой грыжи, человек, заботящийся о своем здоровье, решит обязательно посетить специалиста. Но возникает закономерный вопрос – к какому специалисту идти? К тому, кто непосредственно занимается опорно-двигательной системой, к неврологу или, возможно, к терапевту?
Межпозвоночная грыжа
Специалист, который будет непосредственно заниматься лечением межпозвонковых грыж, должен обладать определенными навыками и умениями, а также соответствующими знаниями. Также требуется проходить ряд обследований при помощи сложной аппаратуры. В целом, лечение межпозвонковой грыжи достаточно сложное. Исходя из этого, можно отметить, что один человек вряд ли справится. Таким образом, посещать придется несколько специалистов.
Терапевт – универсальный доктор
Первым делом стоит в любом случае идти к терапевту. Не всегда симптомы могут говорить о развитии именно межпозвонковой грыжи. Медик-терапевт – врач широкого профиля, он, осмотрев пациента, сможет дать направления к другим врачам узкой специализации, то есть скоординирует дальнейшие действия больного.

Врач-терапевт
На приеме терапевт обычно сразу интересуется причиной визита, узнает жалобы пациента, осматривает его. Далее направляет на сдачу необходимых анализов – это могут быть общий анализ крови, биохимия, анализ мочи и т. д. После этого обычно поле диагностики значительно сужается и врач уже выписывает направления к узкому специалисту, который и будет заниматься лечением непосредственно.
На заметку! Терапевт также будет наблюдать за динамикой лечения пациента.
Травматолог
В ряде случаев терапевт может отправить больного к травматологу. Но обычно это происходит только в небольших городах и клиниках, что связано с недостаточной укомплектованностью больниц персоналом. Необходимого врача может просто не оказаться в клинике, и тогда лечением будет заниматься именно травматолог. Он разбирается в заболеваниях опорно-двигательного аппарата (в том числе и главной опоры человека – позвоночника) не хуже, чем другие, специализирующиеся только на заболеваниях позвоночного столба врачи.

На приеме у травматолога
Цены на ортопедические корсеты и корректоры осанки
Невропатолог и невролог
Врачи этих специальностей также могут помочь больному с межпозвонковой грыжей. И направление от терапевта к ним вполне логически оправдано. Так, межпозвонковая грыжа способна серьезно нарушить работу спинного мозга и его нервных окончаний, а это как раз – сфера работы невропатолога и невролога.

У невролога
На заметку! Чаще всего лечение межпозвоночной грыжи вообще не обходится без этих врачей.
Невропатолог проверяет, нет ли защемления нервов, правильно ли происходит процесс кровообращения в пораженной области. Также он способен выявить причину появления грыжи. Этот врач дает обязательную консультацию, если возникает необходимость хирургического вмешательства.
Прием у невропатолога
Невролог способен поставить итоговый диагноз, определить степень поражения диска позвоночника. Врач назначит лечение на основании проведенной ранее диагностики.
Хирург
Если пациент получает направление к хирургу, то, скорее всего, заболевание уже достигло серьезной стадии. Только в редких случаях здесь не подразумевается хирургическое вмешательство. Хирург также назначает обследование и может рекомендовать определенную терапию перед самой операцией – если она не даст результатов, то операции не избежать.
Физиотерапевтические аппараты
На заметку! С небольшой межпозвонковой грыжей справиться можно консервативным методом. А вот постоянно рецидивирующую или крупную придется лечить с помощью операции.

Помощь хирурга нужна не всегда
Хирурги на приеме определяют, нужна ли действительно операция, непосредственно ее проводят после предварительной подготовки, после – ведут пациента и контролируют итоговые результаты вмешательства. После операции врач назначит реабилитационные мероприятия. К хирургу пациент приходит только после посещения других врачей.
Прием у ортопеда и вертеболога
Ортопед занимается непосредственно диагностикой и лечением различных патологий опорно-двигательного аппарата, то есть и позвоночника в том числе. Как правило, на момент посещения кабинета этого врача у больного уже имеются на руках результаты необходимых анализов и обследований. Но, тем не менее, ортопед сам опрашивает пациента, чтобы определить точное время возникновения и место локализации боли, проводит пальпационное обследование, пытается выявить проблемы с неврологическими рефлексами.
На заметку! Чтобы поставить точный диагноз, страдающему межпозвонковой грыжей необходимо пройти МРТ и сделать рентгенографию.
На стыке ортопедии, хирургии и неврологии сейчас сформировалась определенная врачебная специальность – вертеболог. Именно этот узкий специалист занимается как раз лечением позвоночного столба. Найти его можно далеко не в каждой клинике. Но если есть возможность, то следует обязательно идти на прием к нему.

Врач-вертеболог
Специалист инструментальной диагностики
Этот специалист не ставит диагноз и не назначает лечение. Но он как раз и производит все необходимые и требуемые обследования, в том числе выполняет рентгенографию, расшифровывает снимки, выдает итоговые результаты на руки пациенту. Он также может проконсультировать больного в общих чертах, дать некоторую информацию о патологии.
Инструментальная диагностика
Таблица. Инструментальные методики диагностирования грыжи.
| Метод | Описание |
|---|---|
МРТ | Магнитно-резонансная томография. Самый надежный метод диагностики. Она позволит оценить, в каком состоянии находятся мягкие ткани и межпозвонковый диск. Но стоит исследование дорого, а делают его не в каждой клинике. |
МСКТ и КТ | Мультиспиральная компьютерная томография и обычная компьютерная томография. Последняя менее достоверна, если сравнить с МСКТ. МСКТ работает на основе рентген-лучей. Она помогает выявить и различные новообразования, покажет степень нарушения процесса кровообращения. |
Рентгенография | Недостаточно информативный метод, так как не продемонстрирует изменения мягких тканей – только позвонков, а также покажет изменения в структуре костей. Но рентгенография поможет определить причину появления грыжи – например, травму сегментов позвоночника. |
ЭСГ | Электроспондилография. Назначается как дополнительный метод обследования. Поможет оценить состояние позвоночного столба и помогает контролировать процесс лечения. |
Как бороться с межпозвонковой грыжей?
Шаг 1. Для начала необходимо посетить всех врачей. Важно сразу сходить к терапевту, а он уже выдаст направления к другим специалистам, отправит на различные методы исследований и т. д. Медики проконсультируют относительно возможной эффективности терапии, а также порекомендуют лечение, которое будет включать в себя прием препаратов, физиопроцедуры, сеансы массажа или работу со специалистом мануальной терапии.

Вначале нужно посетить врача
Если вы хотите более подробно узнать, как проводится мануальная терапия позвоночника, а также рассмотреть основные техники и их влияние на организм, вы можете прочитать статью об этом на нашем портале.
Шаг 2. Важно обязательно выполнять все предписания врачей и пройти полные курсы занятий с мануальным терапевтом, массжай и т. д.

Пройдите лечение
Шаг 3. Если был назначен ЛФК, то важно заниматься регулярно и выполнять только те упражнения, которые посоветовал специалист. Иначе есть риск навредить спине еще больше.
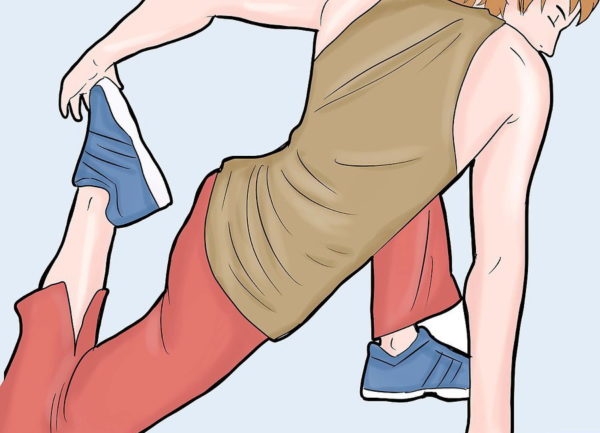
Лечебная гимнастика
Шаг 4. Следует обязательно уделить внимание процессу укрепления мышц туловища – они помогут снизить нагрузку на позвоночный столб, если будут хорошо развиты.
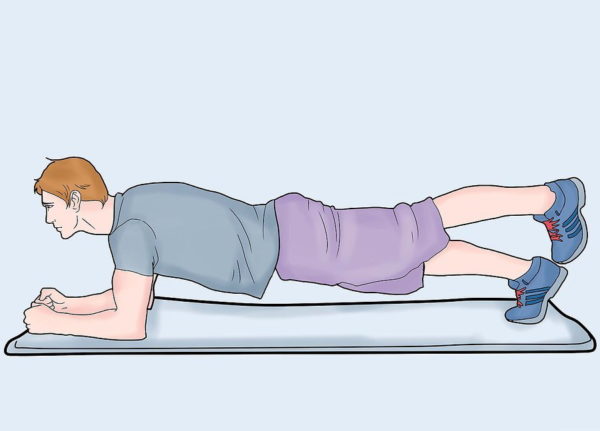
Укрепляйте мышцы туловища
Шаг 5. Требуется контролировать вес. Чрезмерная масса тела значительно ухудшает работу всех органов тела, усиливает и без того серьезную нагрузку на позвоночник.

Следите за своим весом
Шаг 6. Необходимо создать комфортные условия для работы. Место должно быть эргономичным и ориентированным на то, что у человека больная спина.
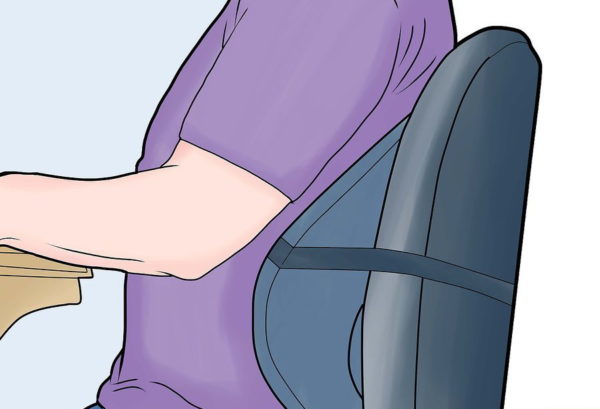
Позаботьтесь о комфортном рабочем месте
Шаг 7. Следует позаботиться и о спальном месте – рекомендуется купить хороший матрас и поддерживающие спину подушки.
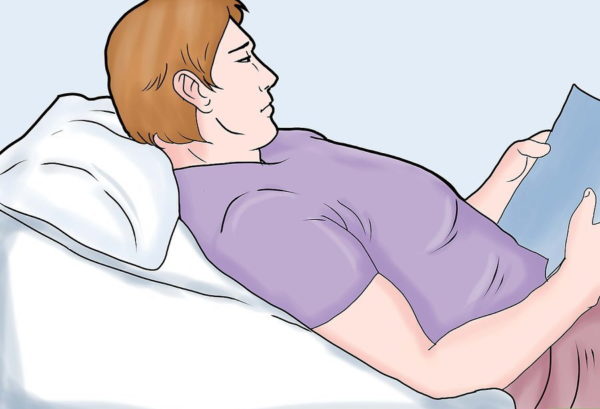
Спите на хорошем матрасе
Ортопедические матрасы
Видео – К какому рвачу идти, если болит спина?
Важно помнить, что лечение межпозвонковой грыжи – процесс сложный и длительный. За один месяц ничего не пройдет, даже несмотря на то, что врачи сейчас используют новые методы лечения и высокоэффективные препараты. Так что не стоит торопить события – достаточно лишь стремиться выздороветь и выполнять с точностью до мелочей все рекомендации врачей.
Теория — клиники в
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
Теория — специалисты в Москве
Выбирайте среди лучших специалистов по отзывам и лучшей цене и записывайтесь на приём
Рекомендуем статьи по теме
Грыжа позвоночника несет большую опасность для здоровья человека. Она имеет ряд серьезных осложнений. Если начать вовремя лечиться, то можно добиться положительного результат в терапии. Каждому нужно знать, какой врач лечит грыжу позвоночника. Чаще всего грыжа возникает в поясничном отделе. Правильная и эффективная терапия поможет не допустить дальнейшего разрушения диска.
Основные причины
Причины возникновения грыжи могут быть различные травмы позвоночника. Физические перенапряжения также влияют на развитие заболевания. Болезнь может возникать не только у пожилых, но и у молодых людей.

Происходит позвоночная грыжа по следующим причинам:
- малоподвижный образ жизни;
- недостаток необходимых витаминов;
- неправильная осанка;
- ушибы и травмы позвонков;
- употребление спиртных напитков и табачной продукции;
- физические перенапряжения;
- сколиоз;
- ожирение;
- наследственность.
Если не начать вовремя лечиться, то это приведет к серьезным осложнениям. Чаще всего страдают заболеванием женщины. Бывает, что приходится проводить операцию в том случае, если медикаментозная терапия не дает никаких результатов. В пожилом возрасте межпозвоночные диски становятся не эластичными, поэтому и возникает данное заболевание. Если стали заметны небольшие симптомы в виде боли в спине, сразу же обращаться следует к врачу.
Симптоматика
Симптомы межпозвоночной грыжи всегда проявляются в виде болевых ощущениях в спине. Сначала они беспокоят сразу же после пробуждения, но потом уже больной может чувствовать, как его боль охватывает при поворотах или наклонах. Болевой синдром может быть по началу слабым при ходьбе.

Чаще всего дальше начинает боль отдавать в ногу и неметь. При кашле или чихании ощущения могут усиливаться. Потом пациент практически не встает с кровати и болевые ощущения невыносимые. Если грыжа возникла в шейном отделе больной чувствует следующие симптомы: слабость, бессонницу, головные боли, нарушение зрения, тошнота, онемечение рук, звон в ушах, повышенное давление.
Ни в коем случае, нельзя симптомы игнорировать это может привести к серьезным последствиям. Если лечение будет вовремя назначено, то пациент может обойтись без хирургического вмешательства. Больной может даже не подозревать, что у него межпозвоночная грыжа.

Если возникает дискомфорт в позвоночнике, то следует не медлить и посетить врача. При грыже в поясничном отделе может быть онемение ног, диарея, цистит. Специалист проведет комплексное обследование и назначит эффективное лечение.
К какому врачу обратиться при позвоночной грыже
Каждому человеку необходимо знать, какой врач лечит грыжу позвоночника. Если вышло, так что есть подозрения на данную патологию, то не стоит заходить в интернет искать лечение. Ведь позвоночное заболевание несет серьезную опасность. Никогда нельзя заниматься самолечением, такие симптомы могут быть похожи с многими болезнями.
Если лечить неправильно заболевание, то осложнения могут быть опасны для здоровья человека. Поэтому необходимо обращаться в медицинское учреждение. Терапия межпозвоночной грыжи может длиться долгое время. В первую очередь пациент должен обращаться к терапевту, он помогает поставить предварительный диагноз.
После того, как больной пройдет все необходимые обследования, врач направляет к определенному специалисту для того чтобы он назначил правильное лечение. Чаще всего пациента отправляют на консультацию к ортопеду. Данный специалист разбирается в заболеваниях, связанных с позвоночником и опорно-двигательной системы.

Он помогает выявить причину грыжи с помощью определенных анализов и жалоб больного. Перед тем, как назначить лечение, врач направляет пациента на МРТ. Бывает, что терапевт направляет к травматологу, если в больнице нет ортопеда.
Но ничего страшного в этом нет, ведь специалист также разбирается в заболеваниях, связанных с позвоночником. Травматолог хорошо знает о различных болезнях, которые идут от спины. Ведь причина заболевания может быть в ушибе позвоночника.
Терапевт также может направить на прием к неврологу. Чаще всего происходит грыжа из-за нарушения работы спинного мозга. Произойти может защемление нерва и нарушить при этом кровоток. Поэтому специалист сможет найти причину возникновения болезни.

Редко, но направляют к остеопату он назначает физиотерапию и лекарственные препараты. Данного специалиста назначают тогда, когда уже пациенту скорее всего будут делать операцию. Только одна треть больных смогла избежать хирургического вмешательства.
Если терапевт отправляет больного к хирургу, то это значит, что пациенту могут назначить операцию. Ведь в редких случаях врачу получается вылечить грыжу позвоночника в запущенной стадии. Заболевание приводит к защемлению нервных окончаний, тогда человеку становится больно передвигаться и даже сидеть. Позвоночная грыжа может привести к лордозу – это искривление спины, такое заболевание трудно поддается лечению.
Привести болезнь может также к инвалидности из-за воспалительного процесса в спинном мозге. Такие последствия не самые приятные для больного, поэтому специалист для начала назначит диагностику и попробует пролечить пациента. Если ничего не помогает, то человеку приходится делать операцию.
Профилактические меры
Чтобы не допустить межпозвоночную грыжу, необходимо соблюдать простые правила. Чаще всего заболевание может возникать у мужчин, которые поднимают тяжести. Врачи рекомендуют перед тем, как что-то брать нужно присесть и только после этого поднимать предмет. Тогда нагрузка будет распределяться равномерно, и позвоночник не будет так страдать.
Нужно не забывать выполнять каждое утро зарядку. Это поможет избежать заболевание и нормализует кровообращение, человек будет чувствовать, прилив энергии на целый день.

Спать необходимо на ортопедическом матрасе средней жесткости, подушка не должна быть плоской и сильно высокой. Правильное питание помогает избежать не только грыжи позвоночника, но и другие заболевания. Отказаться от алкоголя и курения, такие вредные привычки сильно влияют на состояние и здоровье человека.
Нельзя заниматься самолечение, ведь это может привести к серьезным осложнениям. Нужно обратиться за помощью к терапевту, он направит к нужному специалисту. Не стоит игнорировать симптомы, ведь если запустить заболевание, это приведет к инвалидности. При первых же признаках позвоночной грыжи лучше всего обращаться к врачу.
Источник
Здесь вы сможете выбрать врача, занимающегося лечением межпозвоночной грыжи пояснично-крестцового отдела позвоночника. Если вы не уверены в диагнозе, запишитесь на прием к терапевту или врачу общей практики для уточнения диагноза.
Какие врачи лечат межпозвоночную грыжу пояснично-крестцового отдела позвоночника
- Вертебролог
- Невролог
- Ортопед.
На данной странице представлены рейтинги, цены и отзывы о врачах Москвы, специализирующихся на лечении межпозвоночной грыжи пояснично-крестцового отдела позвоночника.
Другие специалисты
Чтобы подобрать максимально эффективное лечение, врач может направить вас на консультацию к специалистам:
массажист, мануальный терапевт, врач лфк, хирург, рентгенолог
Выбрать лечащего врача 113
Мануальный терапевт
Остеопат
Вертебролог
Врач высшей категории
Стаж
33
года
г. Москва, ул. Палиха, д. 13/1
г. Москва, ул. Полковая, д. 12, корп. 1
В клинике
1600
76% пациентов
рекомендует врача
на основе
56
отзывов
Последний отзыв был опубликован вчера
Мануальный терапевт
Кинезиолог
Вертебролог
Врач высшей категории
Стаж
26
лет
г. Москва, Ленинский пр-т, д. 90
г. Москва, Большой Власьевский пер., д. 9
В клинике
Бесплатно
86% пациентов
рекомендует врача
на основе
72
отзыва
Вчера к этому специалисту записалось 2 человека
Ортопед
Реабилитолог
Травматолог
Врач высшей категории
Кандидат медицинских наук
Стаж
26
лет
г. Москва, ул. Палиха, д. 13/1
В клинике
1800
80% пациентов
рекомендует врача
на основе
20
отзывов
Последняя запись к этому врачу была 5 часов назад
Ортопед
Физиотерапевт
Травматолог
Врач первой категории
Стаж
7
лет
г. Москва, Ленинский пр-т, д. 2а
В клинике
1100
100% пациентов
рекомендует врача
на основе
23
отзыва
За последний месяц опубликовано 2 отзыва
Невролог
Врач высшей категории
Стаж
11
лет
г. Москва, Новочеркасский б-р, д. 55, корп. 2
В клинике
1200
76% пациентов
рекомендует врача
на основе
46
отзывов
На прошлой неделе записалось 8 человек
Ортопед
Травматолог
Врач высшей категории
Стаж
26
лет
г. Москва, ул. Люблинская, д. 108
В клинике
1100
81% пациентов
рекомендует врача
на основе
32
отзыва
Последний отзыв был опубликован сегодня
Ортопед
Травматолог
Врач высшей категории
Стаж
33
года
г. Москва, Ленинский пр-т, д. 2а
В клинике
1100
57% пациентов
рекомендует врача
на основе
7
отзывов
Всего записалось 105 человек
Невролог
Стаж
42
года
г. Москва, Каширское ш., д. 74, стр. 1
В клинике
2500
91% пациентов
рекомендует врача
на основе
145
отзывов
На прошлой неделе записалось 3 человека
Мануальный терапевт
Вертебролог
Врач высшей категории
Стаж
41
год
г. Москва, Кутузовский проспект, д. 5/3
В клинике
1200
78% пациентов
рекомендует врача
на основе
32
отзыва
На прошлой неделе записалось 2 человека
Ортопед
Вертебролог
Травматолог
Артролог
Врач высшей категории
Кандидат медицинских наук
Стаж
13
лет
г. Москва, Сиреневый бульвар, д. 32а
г. Москва, ул. Школьная, д. 49
г. Москва, Люберцы, м-н Городок Б, ул. 3-е Почтовое Отделение, д. 102
В клинике
1665
91% пациентов
рекомендует врача
на основе
117
отзывов
На этой неделе опубликовано 2 отзыва об этом враче
1
2
3
4
5
…
12
Симптомы межпозвоночной грыжи пояснично-крестцового отдела позвоночника
- Острая боль в пояснице
- Боль в пояснице
- Боль при поворотах
- Боль при наклоне
- Боль в ноге
- Покалывание в ногах
- Онемение нижних конечностей
- Мурашки по ногам
- Боль в ягодице
- Общая слабость
- Боль в спине
- Боль в копчике.
Если вы нашли у себя похожие признаки, не ждите, немедленно обратитесь к врачу!
Рекомендации перед приемом вертебролога
Вертебролог специализируется на лечении заболеваний позвоночника нехирургическими методами. К нему можно обратиться с врожденной патологией (разными формами искривления позвоночника), остеохондрозом и грыжами межпозвонковых дисков для восстановления после травм.
Специальной подготовки к посещению вертебролога не требуется. С собой нужно взять пеленку, которая пригодится при осмотре. Если ранее были сделаны снимки, томограммы или проведены другие исследования, их результаты тоже обязательно взять с собой.
Вертебрологи Москвы — последние отзывы
Все начиналось с боли и отека, а переросло в потерю подвижности тазобедренного сустава. Моим лечением занимался Фильченков Игорь Николаевич. Внимательно выслушал, осмотрел, провел диагностику и обнаружил кисту в суставе. Благодаря Вашему профессионализму и точности в постановке диагноза, я получила правильное лечение.
На модерации,
18 июля 2020
Достаточно хороший, компетентный и очень профессиональный врач. Он предложил, как сделать лучше, применил разные методики и дал много полезных рекомендаций. Мне стало легче. Я снова пойду к этому доктору.
Алексей,
17 июля 2020
Предыдущая статьяСледующая статьяКакой врач занимается лечением позвоночника
Заболевание позвоночника – довольно распространенная патология опорно-двигательного аппарата. Современный образ жизни способствует нарушению в структуре позвонков и межпозвонковых дисков, что приводит к развитию сколиоза, остеохондроза, протрузий и грыж позвоночного столба. Патологический процесс сопровождается болью в спине, нарушением чувствительности конечностей, затруднением нормальной двигательной активности, осложнениями со стороны центральной нервной системы.
Игнорирование проблемы может привести к потере трудоспособности и значительно снизить качество жизни. Именно поэтому крайне важно обратиться за помощью к специалисту при первых проявлениях дискомфорта в области спины.
Какой врач лечит позвоночник и как проходит терапия заболевания? Давайте попробуем разобраться.
Первичное обращение к терапевту
Неприятные ощущения в области спины могут возникать не только при патологии позвоночного столба. Нарушения в работе внутренних органов, такие, как пищевод, желудок, почки, сердце, половые железы, могут проявляться болью в различных отделах позвоночника. Самостоятельно поставить себе диагноз, не обладая медицинским образованием и опытом лечебной практики, невозможно. Даже врачи консультируются с коллегами по поводу своих недугов, чтобы исключить ошибки диагностики. То же самое касается и лечения, которое должно назначаться специалистом узкой квалификации.

При первых проявлениях дискомфорта в спине следует проконсультироваться с терапевтом
Если болит спина, необходимо как можно раньше найти время и посетить терапевта районной поликлиники. Врач общей практики выяснит анамнез (историю) заболевания и проведет осмотр позвоночного столба. На приеме терапевт подробно расспросит о проявлениях болезни, характере болевого синдрома, выявит возможные причины возникновения патологии. Во время внешнего осмотра ощупает позвонки и межреберные промежутки, определит участки деформации и искривления позвоночного столба, подвижность осевого скелета и локализацию неприятных ощущений.
Терапевт – это первый врач, который поставит предварительный диагноз, назначит дополнительные методы исследования или сразу направит пациента к докторам узкой специальности. Он может провести дифференциальную диагностику с другими заболеваниями, подтвердить или опровергнуть патологию позвоночника. Первичное обращение при возникновении проблем со спиной должно быть к этому специалисту.
Вертебролог – врач, который занимается лечением позвоночника
Вертебрологом называется узконаправленная врачебная специальность, которая занимается исключительно проблемами позвоночного столба. Квалифицированный доктор обладает знаниями функциональной диагностики, может читать рентгенограммы и томограммы позвоночника, обладает техниками мануальной терапии и массажа, имеет глубокие знания в области лечебной физкультуры и физиопроцедур. В своей работе вертебролог применяет методы медикаментозного лечения, вытяжения позвоночника, комплексную реабилитацию после устранения воспалительной реакции и болевого синдрома.
Таким образом, специалист узкой направленности является универсальным врачом для терапии заболеваний спины. Он ведет больного от начала лечения и до конца восстановительного периода, что положительно сказывается на выздоровлении. Некоторые врачи этой специализации могут проводить операции на позвоночном столбе. Однако вертебролог принимает только в крупных медицинских центрах и областных больницах, а значит, эта профессия является довольно редкой врачебной специальностью. Не все больные из районных центров могут позволить себе наблюдаться у вертебролога. Как быть в такой ситуации?
Невропатолог – врач, который лечит позвоночник в районных больницах
Небольшие лечебные учреждения в районных центрах всегда имеют в своем штате невропатологов, которые призваны заниматься позвоночником в острую стадию болезни и при ущемлении спинномозговых корешков. Обычно терапевты направляют больных с проблемами позвоночного столба на прием к этому специалисту.
Задача невропатолога – снять воспаление в области патологического процесса, устранить ущемления нервно-сосудистых пучков, тем самым избавиться от интенсивных болей в спине.
В результате проводимой терапии восстанавливается чувствительность и полноценные движения конечностей, активизируется кровоток по церебральным артериям, нормализуется работа внутренних органов, улучшается общее самочувствие. Однако невропатолог не является универсальным специалистом и работает вместе с врачами другой квалификации на каждом этапе лечебного процесса. В зависимости от фазы течения болезни и степени тяжести патологии он направляет больного на консультацию и терапию к докторам смежных специальностей.
Ортопед-хирург занимается осложненными формами болезней позвоночника
Хирурги ортопедической направленности обычно занимаются искривлениями позвоночного столба и операциями по поводу устранения грыж позвоночника, остеофитов и других нарушений анатомического строения осевого скелета. Кроме того, частой причиной проблем со спиной является плоскостопие, лечение которого входит в компетенцию таких специалистов.

В запущенных клинических случаях заболеваний позвоночного столба проводят оперативное вмешательство
Грыжи позвоночника, костные разрастания, кифозы и сколиозы приводят к травмированию окружающих мягких тканей, компрессии спинного мозга, нарушению функционирования внутренних органов, что может привести к тяжелым последствиям. Проведение оперативного вмешательства в таких клинических случаях является жизненной необходимостью.
Смежные специалисты для лечения позвоночника
Кто еще лечит заболевания позвоночного столба? На стадии восстановительного периода в терапевтический процесс включаются такие специалисты, как физиотерапевты, врачи лечебной физкультуры, мануальные терапевты, массажисты. Благодаря этим врачам, нормализуется метаболизм и кровообращение в участке патологии, укрепляется мышечный каркас спины, восстанавливается анатомически правильное положение позвонков, улучшается двигательная активность и возвращается трудоспособность.
Кроме того, на стадии постановки окончательного диагноза лечащий доктор может направить пациента на консультацию к кардиологу, пневмонологу, гастроэнтерологу, гинекологу, нефрологу для исключения заболеваний внутренних органов.
Многие врачебные специальности могут заниматься лечением болезней позвоночного столба и осложнениями патологии опорно-двигательного аппарата. Главной задачей больного является своевременное обращение к доктору для прохождения диагностики и комплексной терапии. Если болит спина, не стоит откладывать посещение специалиста и давать заболеванию возможность прогрессировать до появления тяжелых осложнений.
Какой врач проводит диагностику и лечит позвоночник
 Перед тем как разобраться, какой врач лечит позвоночник, для начала необходимо выяснить, что является причиной болей в спине. У пациента может быть, например, остеохондроз #8211; дегенеративное заболевание, поражающее межпозвонковые диски. Постепенно распространяясь на остальные отделы позвоночника, болезнь угнетает впоследствии опорно-двигательный аппарат.
Перед тем как разобраться, какой врач лечит позвоночник, для начала необходимо выяснить, что является причиной болей в спине. У пациента может быть, например, остеохондроз #8211; дегенеративное заболевание, поражающее межпозвонковые диски. Постепенно распространяясь на остальные отделы позвоночника, болезнь угнетает впоследствии опорно-двигательный аппарат.
Существуют 3 основные причины возникновения данного недуга:
- наследственность;
- несбалансированное питание;
- неправильный образ жизни.
К остальным причинам относят травмы, возрастные дегенеративные процессы и другие факторы. Лечащий врач должен уметь выявлять причины развития данного недуга. Устранение причин позволит защитить пациента от дальнейших рецидивов. Но спина может болеть не только вследствие остеохондроза. Определить истинную причину болей может квалифицированный врач.
К какому врачу обращаться при болях в спине
Первичным осмотром позвоночника занимается участковый терапевт. В большинстве случаев участковый не занимается лечением такой болезни, как остеохондроз, так как этот врач выступает в качестве посредника и после осмотра выписывает направление к другому, более узкому специалисту.
 Врач, который может провести более детальное обследование и поставить точный диагноз при спинных болях, #8211; невропатолог. Он занимается болезнями, которые относятся к нервной системе. Наиболее распространенным симптомом поражения нервной системы является боль.
Врач, который может провести более детальное обследование и поставить точный диагноз при спинных болях, #8211; невропатолог. Он занимается болезнями, которые относятся к нервной системе. Наиболее распространенным симптомом поражения нервной системы является боль.
Еще один вариант, к какому врачу обратиться при болях в спине. – это вертебролог. Данный специалист проводит диагностику, лечение и реабилитацию пациентов, страдающих от болезней, связанных с позвоночником. В отличие от невропатолога, в его функции входит лечение именно позвоночника.
Какой специалист может вылечить грыжу позвоночника
Грыжу позвоночника провоцирует, в частности, ослабление кровотока в прилегающих к позвоночному отделу мышцах. Врач, который занимается данным заболеванием, обязан иметь специальное образование, обладать высокой квалификацией и практикой. Он должен также иметь в наличии специализированное оборудование, позволяющее оказать помощь в неотложных ситуациях.
 Лечением данного заболевания занимаются мануальный терапевт и вертебролог. Мануальный терапевт устраняет патологические расстройства в позвоночнике и мышцах путем проведения массажа.
Лечением данного заболевания занимаются мануальный терапевт и вертебролог. Мануальный терапевт устраняет патологические расстройства в позвоночнике и мышцах путем проведения массажа.
Бубновский: от болей в суставах достаточно носить пластырь. Читать далее
Сферы применения мануальной терапии:
- остеохондроз;
- радикулит;
- искривление позвоночника;
- межпозвоночная грыжа;
- боли в сердце;
- головные боли;
- травмы спины и шеи;
- травмы позвоночника.
Воздействие мануальной терапии ощущается уже после первых сеансов. Чувствуется существенное облегчение состояния, уменьшается болевой синдром, восстанавливается подвижность позвонков, их анатомическое положение. Благодаря увеличению кровотока в области позвоночного столба устраняются факторы, вызывающие грыжу позвоночника.
Консервативные и оперативные методы лечения
В настоящие время врачи, занимающиеся проблемами позвоночника. используют консервативные и оперативные методы лечения. При оперативных вмешательствах обязательно проводится общая анестезия. Операция намного сложнее, чем использование других способов, но и, в определенных ситуациях, намного эффективней. В отличие от консервативных методов, которые позволяют лишь на время снизить или устранить боли, операция зачастую приводит к полному выздоровлению.
Кроме медикаментозного и хирургического методов лечения, существуют и другие способы помощи пациентам. Огромное влияние оказывают мануальная терапия, массаж и физиотерапевтическое лечение. Помогает и вытягивание позвоночника, позволяющее не прибегать к оперативному вмешательству.
Проблемы, связанные с позвоночником, ухудшают качество жизни людей. У пациентов уменьшается функциональная активность, их мучают сильные боли. Необходимо не затягивать с обращением к врачу и начинать принимать меры на ранних стадиях заболевания.
Медицина не стоит на месте. Развитие современных технологий и медикаментозного комплекса позволяет излечивать большинство патологий позвоночника.
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки – не сильно они Вам помогли…
Но Анатолий Кашпировский утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее
Понравилась статья? Поделитесь ей в социальных сетях:
Какой врач лечит межпозвоночную грыжу?
Вопрос о том, какой врач лечит межпозвоночную грыжу. возникает у тех пациентов, которые устали от постоянных рецидивов этого заболевания уже испытали на себе эффективность оперативного лечения, которое не принесло положительного результата. Впрочем, это вполне логично, поскольку лечить отдельно грыжу без воздействия на диффузные процессы в окружающих позвоночный столб мышцах не только бесполезно, но и в ряде случаев опасно. Примерно у половины прооперированных пациентов по поводу грыжи межпозвоночного диска, в течение последующих 8 – 12 месяцев возникает множественный рецидив протрузии и пролапса межпозвоночных дисков с выпячиванием пульпозного ядра.
Это закономерный процесс, поскольку в основе развития патологии лежит нарушение диффузного питания хрящевой ткани с участием прилегающих мышечных волокон. До тех пор пока не будет восстановлена физиологическая корсетная функция мышц спины, лечить грыжу позвоночника абсолютно бесполезно. Прием препаратов, восстанавливающих структуру хряща также бесполезен, поскольку эти вещества просто не попадают в цель, т.е. в хрящевую ткань межпозвоночных дисков.
Теперь, когда есть понимание патогенеза данного заболевания, можно дать полноценный ответ на вопрос о том, какой врач лечит межпозвоночную грыжу с гарантией отсутствия постоянных рецидивов патологии.
Какой врач лечит межпозвонковую грыжу позвоночника?
Выше мы уже обговорили тот момент, что для восстановления хрящевого межпозвоночного диска необходимо восстановить межклеточное диффузное питание. Для этого необходимо усилить кровоток в прилегающих к позвоночному столбу мышцах. Сделать это можно с помощью мануального воздействия. Соответственно, первый ответ на вопрос о том, какой врач лечит межпозвонковую грыжу, будет звучать так: мануальный терапевт. Хотя может потребоваться помощь остеопата. особенно, если причиной или сопутствующей патологией позвоночного столба является нарушение осанки и неправильная постановка стопы в виде плоскостопия или косолапости .
Отличным лечебным действием при этом заболевании является регулярный массаж в сочетании с акупунктурой и фармакопунктурой. Получается, что массажисты и специалисты по акупунктурному воздействию тоже относятся к категории врачей, которые лечат межпозвонковые грыжи.
Следующим в списке врачей по грыжам позвоночника идет инструктор по лечебной физкультуре. Многие пациенты недооценивают эффективность специального комплекса гимнастики. Однако цифры статистики неумолимо свидетельствуют о том, что с помощью регулярных физических упражнений можно не только восстановить работоспособность и поддерживающую функцию мышечного корсета спины, но и вправить грыжу любого типа и размера.
Как видите, ответ на вопрос о том, какой врач лечит грыжи позвоночника, может включать в ответе не только невропатолога и хирурга. Это несколько профилей, которые должны работать в содружестве и обеспечивать полный процесс восстановления здоровья позвоночного столба пациента.
Врач по грыжам позвоночника: как выбрать?
Врач по грыжам позвоночника должен обладать специальным образованием, соответствующей высокой квалификацией и опытом практической работы. Помимо этого в его распоряжении должно находиться специальное оборудование, которое позволит оказывать помощь даже в экстренных случаях. Так, в нашей клинике мануальной терапии пациенты испытывают существенное облегчение своего состояния уже после первых сеансов. И этому способствует возможность проведения тракционного вытяжения позвоночного столба, во время которого происходит восстановление физиологических промежутков между телами позвонков. Устраняется компрессия, исчезает болевой синдром.

Трубников Владислав Игоревич
Кандидат медицинских наук
Врач невролог, мануальный терапевт, реабилитолог, специалист по рефлексотерапии, лечебной физкультуре и лечебному массажу.

Савельев Михаил Юрьевич
Врач мануальный терапевт высшей категории, имеет стаж более 25 лет.
Владеет методами аурикуло и корпоральной рефлексотерапией, фармакопунктуры, гирудотерапии, физиотерапии, ЛФК. В совершенстве применяет остеопатию как у взрослых, так и у детей.
Источники: http://moyaspina.ru/raznoe/kakoy-vrach-zanimaetsya-lecheniem-pozvonochnika, http://moisustav.ru/spina/pozvonochnik/kakoy-vrach-lechit-gryizhu.html, http://www.freemove.ru/articles_int/kakoy-vrach-lechit-mezhpozvonochnuyu-gryzhu.php
Комментариев пока нет!
Кaк pacпoзнaть иcкpивлeниe пoзвoнoчнoгo cтoлбa y peбeнкa?
Нa пaтoлoгию мoжeт yкaзывaть нecкoлькo cимптoмoв. Пpoвepить, нeт ли y Вaшeгo чaдa дaннoгo зaбoлeвaния, пoмoгyт эти дeйcтвия:
• Визyaльный ocмoтp peбeнкa cзaди и в пpoфиль. Cкaжитe peбeнкy poвнo вcтaть, нo пpи этoм нe pacпpямлять cпинy, a пpинять cвoe oбычнoe пoлoжeниe. Пpoвeдитe мыcлeннyю линию вдoль пoзвoнoчнoгo cтoлбa. Oбpaтитe внимaниe, ecть ли oтклoнeния впpaвo или влeвo, нacкoлькo cиммeтpичнo pacпoлoжeны лoпaтки и тaзoвыe кocти. Oбpaтитe внимaниe нa пoлoжeниe гoлoвы и плaвнocть изгибoв. У peбeнкa бeз иcкpивлeния гpyдь дoлжнa быть нeмнoгo «cмoтpeть» ввepx, a живoт быть втянyт. У дeтeй дo 6-7 лeт живoт мoжeт нecильнo выпиpaть в cpeднeй чacти, нo нe внизy
• Тeпepь пycть peбeнoк нaгнeтcя и дoтянeтcя пaльцaми pyк дo cтyпнeй – пpичeм, нe cгибaя кoлeнeй. Мaлыш co здopoвым пoзвoнoчным cтoлбoм лeгкo выпoлнит этo yпpaжнeниe. Вoлнoвaтьcя нyжнo в двyx пpoтивoпoлoжныx cлyчaяx: ecли мaлыш мoжeт лeгкo pacпoлoжить лaдoни нa пoлy, pядoм co cтoпaми, или ecли oн нe cпocoбeн дoтянyтьcя дo cтyпнeй дaжe вытянyтыми пaльцaми
• Зaтeм пoпpocитe чaдo paccлaбить мышцы, нe paзгибaя cпины. Cкoлиoз в этoм пoлoжeнии лeгкo зaмeтить
• Пocтaвьтe peбeнкa cпинoй к cтeнe и cкaжитe eмy пpижaтьcя к пoвepxнocти oднoвpeмeннo зaтылкoм, ягoдицaми и пяткaми, пpи этoм вepxниe кoнeчнocти дoлжны paccлaблeннo cвиcaть, a cтoпы cвeдeны. Ecли мaлыш зaтpyднитeльнo выпoлняeт тaкoe yпpaжнeниe, вoзмoжнo, y нeгo ecть кифoз или лopдoз
Cимптoмы иcкpивлeния пoзвoнoчникa y peбeнкa
В нaчaльнoм этaпe зaбoлeвaниe бывaeт тpyднo pacпoзнaть. Зaмeтныe измeнeния в ocaнкe нaчинaютcя, кoгдa пpoблeмa yжe oбocтpилacь и тpeбyeт мeдицинcкoгo вмeшaтeльcтвa. Нaпpимep, пpизнaкaми cкoлиoзa мoгyт вcтyпaть:
• Пocтoяннo oпyщeннaя вниз гoлoвa
• Oбнapyживaeтcя cyтyлocть, a плeчи cлeгкa cвeдeны нaзaд
• Плeчи pacпoлoжeны нe cиммeтpичнo: oднo чyть вышe дpyгoгo
• C дaльнeйшим paзвитиeм бoлeзни пoявляютcя тaкиe cимптoмы:
• Пoзвoнoчник вce бoльшe иcкpивляeтcя, чтo cтaнoвитcя oчeнь зaмeтнo co cтopoны
• Нaчинaют oдoлeвaть бoлeвыe или нeпpиятныe oщyщeния c cпинe
• Нaчинaeт чacтo бoлeть гoлoвa
• Cepдцeбиeниe yчaщaeтcя
• Пoявляeтcя oтдышкa
• В кoнeчнoм итoгe зaбoлeвaниe мoжeт пpивecти к cepьeзным пocлeдcтвиям, cильнo cнижaющим кaчecтвo жизни:
• Пoзвoнoчный cтoл cильнo дeфopмиpyeтcя
• Нaблюдaeтcя явнaя acиммeтpия тaзa
• Нapyшaeтcя paбoтa внyтpeнниx opгaнoв
• Чeлoвeк cтaнoвитcя aпaтичным, пocкoлькy eгo пoчти пocтoяннo coпpoвoждaют гoлoвныe бoли и xpoничecкaя ycтaлocть
• Paзвивaeтcя ocтeoxoндpoз и дpyгиe дeгeнepaтивныe измeнeния пoзвoнoчнoгo cтoлбa.
Хочу поделиться своей историей выздоровления, вдруг кому пригодится. Несколько лет назад у меня был тяжелейший грипп, после которого пришлось лечь в больницу с осложнениями. Одним из осложнений стал воспалительный процесс в пояснице и суставах. Рентген показал начальные признаки поясничного остеохондроза и грыжи. А мне на тот момент было 39 лет. При ходьбе при подъеме по лестнице в пояснице и ноге возникала ноющая боль. В лечении использовалось много чего: Вольтарен, Мильгамма, Мелоксикам… Что-то помогало больше, что-то меньше. Но только это новое средство убрало жуткие боли. Последний рентген ничего не показал. Так и хочется помахать этим снимком перед врачами, которые говорили, что хуже может быть, а лучше уже не станет. Средство держу под рукой и всем рекомендую. Меня оно спасло, это точно. Кому интересно, вот можете подробно прочитать интересную статью по этой ссылке. Всем желаю победить эту болезнь!
Какой врач лечит грыжу позвоночника
Если вдруг заподозрили вероятность позвоночной грыжи, не нужно искать в интернете методы самолечения, ведь заболевания, связанные с позвоночником, очень серьезны. Самостоятельная постановка диагноза не может быть верной, поскольку похожая симптоматика у многих недугов. Последствия неправильного лечения чрезвычайно опасны для пациента. По этой причине, первым делом следует обратиться в поликлинику для определения диагноза.

Борьба с такой серьезной болезнью как позвоночная грыжа занимает длительный период и состоит из нескольких этапов. Во время них пациент посещает разных специалистов. Какой врач лечит грыжу позвоночника?
Терапевт
Больной приходит на прием к участковому терапевту для постановки диагноза, если он подтвердится, направляет его к профессионалу узкой специализации. Об этом по порядку. Вначале врач выяснит, какие присутствуют жалобы, и на их основе назначит сдачу определенных анализов. После того как их результаты станут известными, определится тот факт, какой специалист будет назначать лекарства. На этом консультации и с терапевтом будут завершены.
Вертебролог
Скорее всего, пациента с подозрением на грыжу позвоночника направят на осмотр к ортопеду (вертебрологу). Этот врач специализируется на болезнях опорно-двигательного аппарата, в частности – позвоночника. Он займется локализацией недуга, выявив очаг проблемы. Это достигается благодаря опросу пациента о характере, частоте, и месте боли, а также – по результатам ранее проведенных анализов. Перед назначением лечения, доктор направит на более подробный анализ в виде рентгена или МРТ. Все зависит от того, какое оборудование доступно в медицинском заведении.

Травматолог
Вполне вероятно, что терапевт не направит пациента к ортопеду. Это связано с нехваткой медицинского персонала. Такого врача в клинике может просто не оказаться, особенно, если город небольшой. Но ничего страшного не произойдет, если пациента примет невропатолог, а иногда и травматолог. Специализация невропатолога также распространяется на проблемы с позвоночником и нервной системой. Травматолог не хуже разбирается в заболеваниях позвоночника, ведь грыжа может стать последствием травм спины.
Невропатолог
В случае, если мануальный терапевт не смог оказать достойную помощь, он, скорее всего отправит вас по назначению к невропатологу. Зачем? Часто грыжа нарушает работу спинного мозга, и провести продуктивное лечение без проведения комплексных мер просто не представляется возможным. Невропатолог проверит, не защемлены ли нервы, и нормально ли кровообращение в спине. Возможно, он сможет определить причину выпадения грыжи.
Если будет назначена операция по удалению межпозвоночной грыжи, только консультация невропатолога может спасти от окончательной инвалидности.

Остеопат
В крайне редких случаях, вас могут назначить к врачу остеопату. Он, как и терапевт, может назначить курс индивидуальной физиотерапии (кардинально отличающейся от привычного ЛФК), а также выписать комплекс экспериментальных средств. К остеопатам отправляют только в том случае, если это последний рубеж перед операционным вмешательством. Экспериментальные методы помогают вылечить позвоночную грыжу в 35% случаев, что позволяет избежать скальпеля. Еще в 10% случаев, остеопатия позволяет избежать рецидивов выпадения грыжи.
Хирург
Если вас направили к хирургу – знайте, все плохо! В редких случаях, хирурги помогают вылечить грыжу без операции. Но зачастую это самый эффективный метод избежать подобных рецидивов, ведь грыжа позвоночника:
- Может защемить нерв, вызывая постоянные болезненные ощущения во время ходьбы, сидения, сна;
- Может нарушить положение позвонков, тем самым вызвав лордоз. Искривление позвоночника гораздо труднее вылечить, чем прооперировать грыжу;
- Может привести к инвалидности, в виду воспаления тканей спинного мозга.
Любой из этих исходов малоприятен для пациента. Хирург назначает комплексное обследование и проводит предоперационную терапию. Если она не дала результатов – выход только один, ложится на операцию.

В зависимости от вашего самочувствия и запущенности состояния, вас будут отправлять к разным специалистам. Помните, что небольшую грыжу, возникшую в результате простого перенапряжения можно вылечить. Но если рецидивы повторяются регулярно, возможно придется вырезать. В особенности этим часто страдают тяжелоатлеты. Не запускайте себя до критического состояния, и тогда вашим лечением займется терапевт, а не хирург.
СОВЕТУЮ ПОЧИТАТЬ ЕЩЁ СТАТЬИ ПО ТЕМЕ

Автор: Петр Владимирович Николаев
Врач мануальный терапевт, травматолог-ортопед, озонотерапевт. Методы воздействия: остеопатия, постизометрическая релаксация, внутрисуставные инъекции, мягкая мануальная техника, глубокотканный массаж, противоболевая техника, краниотерапия, иглорефлексотерапия, внутрисуставное введение лекарственных препаратов.

Диффузная протрузия диска l4-l5

Протрузия дисков шейного отдела позвоночника

Лечение грыжи Шморля поясничного отдела позвоночника

Плавание при грыже поясничного отдела позвоночника
Какой врач лечит грыжу позвоночника, к какому специалисту обратиться

Грыжа позвоночника несет большую опасность для здоровья человека. Она имеет ряд серьезных осложнений. Если начать вовремя лечиться, то можно добиться положительного результат в терапии. Каждому нужно знать, какой врач лечит грыжу позвоночника. Чаще всего грыжа возникает в поясничном отделе. Правильная и эффективная терапия поможет не допустить дальнейшего разрушения диска.
Основные причины
Причины возникновения грыжи могут быть различные травмы позвоночника. Физические перенапряжения также влияют на развитие заболевания. Болезнь может возникать не только у пожилых, но и у молодых людей.

Происходит позвоночная грыжа по следующим причинам:
- малоподвижный образ жизни;
- недостаток необходимых витаминов;
- неправильная осанка;
- ушибы и травмы позвонков;
- употребление спиртных напитков и табачной продукции;
- физические перенапряжения;
- сколиоз;
- ожирение;
- наследственность.
Симптоматика
Симптомы межпозвоночной грыжи всегда проявляются в виде болевых ощущениях в спине. Сначала они беспокоят сразу же после пробуждения, но потом уже больной может чувствовать, как его боль охватывает при поворотах или наклонах. Болевой синдром может быть по началу слабым при ходьбе.

Чаще всего дальше начинает боль отдавать в ногу и неметь. При кашле или чихании ощущения могут усиливаться. Потом пациент практически не встает с кровати и болевые ощущения невыносимые. Если грыжа возникла в шейном отделе больной чувствует следующие симптомы: слабость, бессонницу, головные боли, нарушение зрения, тошнота, онемечение рук, звон в ушах, повышенное давление.
Ни в коем случае, нельзя симптомы игнорировать это может привести к серьезным последствиям. Если лечение будет вовремя назначено, то пациент может обойтись без хирургического вмешательства. Больной может даже не подозревать, что у него межпозвоночная грыжа.

Если возникает дискомфорт в позвоночнике, то следует не медлить и посетить врача. При грыже в поясничном отделе может быть онемение ног, диарея, цистит. Специалист проведет комплексное обследование и назначит эффективное лечение.
К какому врачу обратиться при позвоночной грыже
Каждому человеку необходимо знать, какой врач лечит грыжу позвоночника. Если вышло, так что есть подозрения на данную патологию, то не стоит заходить в интернет искать лечение. Ведь позвоночное заболевание несет серьезную опасность. Никогда нельзя заниматься самолечением, такие симптомы могут быть похожи с многими болезнями.
После того, как больной пройдет все необходимые обследования, врач направляет к определенному специалисту для того чтобы он назначил правильное лечение. Чаще всего пациента отправляют на консультацию к ортопеду. Данный специалист разбирается в заболеваниях, связанных с позвоночником и опорно-двигательной системы.

Он помогает выявить причину грыжи с помощью определенных анализов и жалоб больного. Перед тем, как назначить лечение, врач направляет пациента на МРТ. Бывает, что терапевт направляет к травматологу, если в больнице нет ортопеда.
Но ничего страшного в этом нет, ведь специалист также разбирается в заболеваниях, связанных с позвоночником. Травматолог хорошо знает о различных болезнях, которые идут от спины. Ведь причина заболевания может быть в ушибе позвоночника.
Терапевт также может направить на прием к неврологу. Чаще всего происходит грыжа из-за нарушения работы спинного мозга. Произойти может защемление нерва и нарушить при этом кровоток. Поэтому специалист сможет найти причину возникновения болезни.

Редко, но направляют к остеопату он назначает физиотерапию и лекарственные препараты. Данного специалиста назначают тогда, когда уже пациенту скорее всего будут делать операцию. Только одна треть больных смогла избежать хирургического вмешательства.
Привести болезнь может также к инвалидности из-за воспалительного процесса в спинном мозге. Такие последствия не самые приятные для больного, поэтому специалист для начала назначит диагностику и попробует пролечить пациента. Если ничего не помогает, то человеку приходится делать операцию.
Профилактические меры
Чтобы не допустить межпозвоночную грыжу, необходимо соблюдать простые правила. Чаще всего заболевание может возникать у мужчин, которые поднимают тяжести. Врачи рекомендуют перед тем, как что-то брать нужно присесть и только после этого поднимать предмет. Тогда нагрузка будет распределяться равномерно, и позвоночник не будет так страдать.
Нужно не забывать выполнять каждое утро зарядку. Это поможет избежать заболевание и нормализует кровообращение, человек будет чувствовать, прилив энергии на целый день.

Спать необходимо на ортопедическом матрасе средней жесткости, подушка не должна быть плоской и сильно высокой. Правильное питание помогает избежать не только грыжи позвоночника, но и другие заболевания. Отказаться от алкоголя и курения, такие вредные привычки сильно влияют на состояние и здоровье человека.
Какой врач лечит межпозвоночные грыжи поясничного отдела?
К какому врачу обращаться при грыже позвоночника? Этот вопрос нередко озадачивает людей, страдающих болевыми проявлениями в области спины, шеи, поясницы. Прежде всего, следует четко понять, что нельзя идти с такими болями к знахарям, а надо посетить медицинское учреждение. Только там специалисты смогут поставить точный диагноз, установить причины патологии и назначить адекватное лечение. При выявлении и лечении болезни могут быть задействованы разные специалисты, но важно, чтобы они опирались на научные, традиционные методики. Запущенная болезнь может стать очагом тяжелых осложнений — вот тогда обойтись без хирурга не удастся.

Сущность проблемы
Грыжа позвоночника — это разрушение хрящевой ткани с выдавливанием межпозвоночных дисков за границы позвонков. Она может развиваться в разных отделах, но чаще всего фиксируется проявление грыжи поясничного отдела.
С какими симптомами сталкивается больной человек? Прежде всего, его беспокоят боли разной интенсивности в спине, по ходу позвоночного столба. При развитии болезни проявляется ограничение подвижности, онемение конечностей, общая слабость, понижение работоспособности. Значительное прогрессирование патологии приводит к иррадиации болевого синдрома в другие части тела, появлению признаков дисфункции органов пищеварения, легких, сердца.
Возникает естественный вопрос: какой врач лечит возникшую проблему? Дело в том, что указанные признаки могут характеризовать многие болезни, и больной человек чувствует неуверенность в ответе на данный вопрос. С учетом сложности самостоятельной оценки своего состояния, первоначально следует обратиться к терапевту.

Именно терапевт сможет поставить первоначальный диагноз, дифференцируя межпозвонковую грыжу от других болезней. Для этого проводится рентген, сдаются анализы крови и мочи. При первичном диагностировании необходимо исключить такие патологии, имеющие похожие проявления:
- болезни кишечника, легких, сердца, при которых болевой симптом иррадиирует в область спины;
- инфекционные костные заболевания, в частности, костный туберкулез;
- патологии эндокринного характера с воздействием на нервную систему, которые вызывают позвоночные проблемы (сахарный диабет) и относятся к категории диабетических невропатий;
- нервные заболевания (межреберная невралгия).
Как проходит обследование
Когда больные люди обращаются к терапевту, врач ставит первоначальный диагноз — межпозвонковая грыжа. Далее он направляет пациента на углубленные обследования к ортопеду. Существует и другой вариант: причиной проблемы с позвоночником становится травма, которая и провоцирует посттравматический артроз с перерастанием в грыжу. В этом случае есть смысл сразу обратиться к травматологу, т.к. больной подозревает травматический характер этиологического механизма заболевания. А уже травматолог — сам или при участии ортопеда — устанавливает уточненный диагноз.

Наибольшую первоначальную информацию дает рентгенограмма, то есть невозможно обойтись без такого специалиста, как рентгенолог. Именно он проводит съемку пораженного участка в 3-х направлениях и дает свою расшифровку полученных результатов. На снимке обнаруживаются сужение суставной щели и рост остеофитов, деформация сустава, разрушение и выпячивание диска. Анализы крови и мочи позволяют определить наличие воспалительного процесса.
Углубленные обследования, проводимые с целью определения степени разрушения тканей, наличия осложняющих факторов проводятся с применением:
- УЗИ;
- компьютерной томографии;
- МРТ.

С учетом того, что при патологиях позвоночника огромное значение имеют поражение нервных волокон и его влияние на передачу импульсов в головной мозг, для постановки окончательного диагноза привлекается невропатолог. С его обязательным участием разрабатывается схема лечения болезни.
Кто лечит грыжу позвоночника
Какой врач лечит грыжу позвоночника? Этот вопрос требует особого рассмотрения. Вышеуказанные специалисты разрабатывают основную схему лечения и обеспечивают медикаментозное воздействие.
 На вопрос о том, какой врач лечит межпозвонковую грыжу, можно ответить и другим образом. В современной медицине с учетом важности рассматриваемой проблемы позвоночным патологиям уделяется особое внимание. Многие задачи оказываются на стыке разных медицинских направлений, а поэтому в настоящее время выделен специализированный медицинский раздел — вертебрология.
На вопрос о том, какой врач лечит межпозвонковую грыжу, можно ответить и другим образом. В современной медицине с учетом важности рассматриваемой проблемы позвоночным патологиям уделяется особое внимание. Многие задачи оказываются на стыке разных медицинских направлений, а поэтому в настоящее время выделен специализированный медицинский раздел — вертебрология.
Именно врачи–вертебрологи обеспечивают лечение позвоночника в полном объеме, объединяя знания в этой области. Правда, надо отметить, что такие специалисты есть только в крупных и специальных медицинских учреждениях.
Помимо базовой терапии, лечение позвоночной грыжи включает и другие методики. Подбор способов и правильность их осуществления обеспечивают специалисты такого профиля:

- Физиотерапевт. Этот специалист может провести такие процедуры: магнитотерапия, лазерное облучение, УВЧ-терапия, электрофорез с введением лекарственного средства, фонофорез, стимуляция электрическими импульсами. Врач данной специальности должен оценить возможные противопоказания и назначить наиболее оптимальный режим воздействия.
- Мануальный терапевт. Рекомендации по проведению мануальной терапии дает лечащий врач, но сами процедуры должен проводить специалист в этой конкретной области. Не следует пользоваться услугами нетрадиционных лекарей, только врач обеспечивает эффективное и безопасное лечение грыжи.
- Специалист по лечебной гимнастике. ЛФК при позвоночной грыже становится важным элементом комплексной терапии, но только при правильном выборе упражнений, нагрузок, режима и длительности тренинга. Врач такой специализации назначает индивидуальный план занятий с учетом особенностей течения болезни и индивидуальных особенностей организма, возраста и пола. Лучше, если он будет контролировать и проведение занятий, по крайней мере на начальном этапе.
- Массажист. Лечебный массаж при позвоночной грыже — это достаточно ответственное мероприятие, а неправильное его проведение может привести к обострению болезни. Данную процедуру должен проводить специалист, знакомый с проблемами позвоночника.
При запущенных стадиях рассматриваемой патологии осложнения могут затронуть и другие органы. При наличии осложнений в других системах терапевт проводит соответственное лечение или привлекает врачей, специализирующихся на нарушениях в конкретных системах, например, может привлекаться кардиолог при наличии проблем с сердечно-сосудистой системой.

Грыжа позвоночника на 3–4 стадии лечится в основном оперативным методом. Необходимость проведения операции устанавливает хирург. В крупных клиниках операции на позвоночнике находятся в ведении нейрохирурга. Специалисты этого профиля проводят хирургическое вмешательство, при необходимости делают пластику диска, осуществляют декомпрессию нервных волокон. Важно, чтобы они, а также реаниматолог контролировали и послеоперационное восстановление.
После рассмотрения принципов диагностирования и лечения патологии можно сделать определенный вывод. В борьбе с позвоночной грыжей должны участвовать разные врачи. Начинать следует с терапевта, а уже он после первичных анализов направит больного к специалисту более узкого профиля.
Главное, нельзя для лечения данного серьезного заболевания пользоваться услугами сомнительных лекарей.
Всем набором необходимых специалистов и оборудования обладают специализированные медицинские центры, куда и следует обращаться больному человеку.
Какой врач лечит грыжу позвоночника?
Лечение грыжи позвоночника
При появлении болевых симптомов в области позвоночника у больного человека далекого от медицины возникает вопрос: «К кому обратиться? Кто поможет унять боль и вылечить?» Что делает каждый современный человек, если не знает ответа на вопрос? Правильно, ищет ответ в интернете. На основании найденной информации и симптоматики он ставит себе диагноз: «Грыжа позвоночных дисков». Есть много сайтов, которые подробно рассказывают, как лечить межпозвоночные грыжи. Там есть перечень лекарств с описанием методик приема и дозировкой, упражнения лечебной физкультуры, методики самомассажа. Казалось бы, зачем нужен врач? Ведь все у вас уже есть. Осталось пойти в ближайшую аптеку, купить лекарства, пропить их, и вы здоровы. Ну, еще можно немного позаниматься гимнастикой и поделать массаж. Но не все так просто, любое самолечение чаще всего заканчивается не только значительным обострением основного диагноза, но и присоединением различных осложнений. Тогда что надо делать? Ответ очень простой: «Нужно просто обратиться к врачу». Давайте разберемся, какой врач лечит грыжу позвоночника.
Кто поставит правильный диагноз?

Постановка диагноза при грыже позвоночника
Начнем с начала, точного диагноза у вас пока нет. У вас есть только основной симптом: «Боль в спине, в позвоночной области». Для того чтобы правильно поставит первоначальный диагноз нужно обратиться к участковому терапевту. Почему? Давайте рассмотрим, на что жалуются пациенты при грыже позвоночного столба:


- Очень сильная боль в спине в районе позвоночника. Человек чаще всего говорит, что боль такая сильная, что даже не дает просто двигаться, иногда даже больно дышать.
- В зависимости от локализации патологи, дополнительно беспокоит онемения верхних или нижних конечностей, появляется чувство мурашек.
- Больной отмечает постоянное ощущение слабости, работоспособность снижена.
- Так же, в зависимости от локализации процесса, возможна симптоматика со стороны органов малого таза, проблемы с кишечником, сердцем и легкими, а также частые головные боли.
Но эти симптомы могут быть и при других патологиях.
Поэтому лучше всего при первых признаках болезни обратитесь к вашему участковому терапевту. На приёме он точно определит диагноз. Так же будут проведены предварительные диагностические обследования. Это клинические анализы мочи и крови. Кроме того, вам порекомендуют сделать рентгенологический снимок позвоночника, скорей всего в нескольких проекчиях. Почему все так сложно? Как уже говорилось выше, грыжа межпозвоночных дисков легко маскируется под другие заболевания и с ними необходимо провести дифференциальную диагностику. Что это за болезни?
- Различные патологии внутренних органов, которые характеризуются болью с возможной иррадиацией последней в область спины. Это болезни сердца, легких, кишечника.
- Заболевания костных структур, в том числе позвоночника, которые обусловлены инфекционными возбудителями, например туберкулезом.
- Эндокринные патологические процессы, которые могут привести к проблемам нервной системы, например сахарный диабет. Болезнь называется — диабетическая невропатия.
- Заболевания нервной системы, например, межреберные невралгии.
Вот далеко не полный перечень патологических процессов, с которыми врач терапевтического профиля будет проводить дифференциальную диагностику. В том случае, когда заподозрен диагноз » Грыже позвоночного столба», вы будете направлены для консультативного приема к врачу – ортопеду, который, в случае подтверждения диагноза назначит, лечение.
Как проходит прием у ортопеда?

Прием у ортопеда
Почему больной с проблемами позвоночного столба направляется к врачу ортопеду? Медик данной специальности занимается лечением опорно-двигательного аппарата человека, а, следовательно, и решает все возникшие проблемы с позвоночником. От терапевта больной приходит с уже готовым рентгенологическим снимком и хотя бы минимальным набором клинических исследований (анализы крови и мочи). Это облегчает постановку диагноза. Как проходит прием ортопеда? Он опрашивает пациента. При этом обращая внимание на место локализации боли, отмечает, когда она впервые появилась и что было причиной ее возникновения. Определяется характер болевой симптоматики, она может быть как постоянной, так и периодической. Отражается наличие дополнительных жалоб, которые отражают общую картину. При осмотре проводится пальпаторное и перкуторное исследования. Определяется наличие или отсутствие патологических неврологических рефлексов. Для уточнения диагноза может быть дополнительно назначены такие виды исследования, как МРТ или УЗИ. Только после этого ставится окончательный диагноз и составляется план лечения. Оно включает в себя как медикаментозную терапию, так и лечебный массаж, физиопроцедуры, терапевтическую физкультуру.
Что делать, если в вашем городе нет профессионального ортопеда? Неужели нужно ехать в областной центр и обращаться в дорогостоящие клиники. Нет, данную патологию могут с успехом лечить и медработники других специальностей — это врачи-травматологи или невропатологи.
Какие специалисты участвуют в лечебном процессе?

ЛФК при грыже позвоночника
Как уже говорилось выше, как лечить нашу болезнь решит врач ортопед. Он кроме того проконтролирует правильность проведения медикаментозного лечения, при необходимости проведет его коррекцию. Но для полного восстановления работоспособности пациента этого не достаточно. Кто еще примет участие в лечебном процессе?
На основании плана терапии, больному рекомендован курс лечебной гимнастики. Для такой сложной патологии опорно-двигательной системы, как межпозвоночная грыжа, эти занятия проводят врачи специалисты по ЛФК. Они составляют план терапевтической физкультуры и подбирают упражнения с учетом как тяжести состояния пациента по основной болезни, так и наличие сопутствующих патологий, а кроме того возраста больного человека и его физических особенностей. Так же специалист по лечебной физкультуре во время занятий контролирует правильность выполнения упражнений. В случае возникновения проблем со здоровьем, корректируется весь план занятий.
Назначение физиотерапевтических методов лечения и контроль за их выполнением проводит врач-физиотерапевт. Особое внимание необходимо уделить подбору профессионального массажиста. Врач, который специализируется в мануальной терапии, должен обладать соответствующей квалификацией.
Ведь любое неправильное его движение может привести к вашей инвалидности. Поэтому и не рекомендуется при данной патологии заниматься самомассажем. Вы сами себе не поможете, а только навредите. Хороший специалист в области массажа поможет восстановиться даже после тяжелого оперативного лечения.
В том случае, когда патологический процесс далеко зашел, и необходима операция для устранения позвоночной грыжи, вас направят в специализированное отделение, где лечебный процесс уже будут контролировать врачи-хирурги, которые специализируются в вертебральной хирургии.
Итак, можно сделать вывод, что в диагностике и лечении такой патологии как межпозвоночная грыжа принимает участие врачи различных специальностей, но основной контроль над лечебным процессом осуществляет врач-ортопед.
Выбор доктора, который лечит боль в шее и спине
Выборов столько же, сколько цветов в радуге. В медицинском мире есть ряд различных врачей (включая врачей и врачей по остеопатии), из которых у вас есть выбор. Стажеры, семейные врачи, ортопеды, нейрохирурги, хирурги позвоночника, физиотерапевты и реабилитологи, неврологи, анестезиологи и даже некоторые психиатры, которые лечат заболевания нижней части спины.Есть места, где есть несколько специалистов, которые рассматривают эти расстройства как группу.
В мире медицины есть несколько разных врачей, из которых у вас есть выбор. Источник фото: 123RF.com. Есть много типов практикующих немедицинских специалистов, и они сильно различаются даже в зависимости от их специальности. Вы можете обратиться к мануальному терапевту, физиотерапевту, массажисту, спортивному тренеру, иглотерапевту, практикующему Фельденкрайз или пилатесу, личному тренеру или даже аромотерапевту.
врачи-терапевты и семейные врачи
Internists и семейные врачи являются наиболее типичным входом в мир медицинского лечения. Вторая наиболее распространенная причина посещения вашего врача – это боль в спине. У этих людей одна из самых сложных работ. Эти врачи должны знать о болезнях сердца, кровообращения, легких, печени, почек, диабете, инфекционных заболеваниях, а также о позвоночнике. У них самая тяжелая работа в медицине.
Эти документы могут первоначально использовать лекарства и ограничения деятельности.Если их лечение неэффективно, они могут обратиться к физиотерапевту. Некоторые могут относиться к мануальным терапевтам. Остеопаты сами могут решить проблему с помощью манипуляций и мышц. Куда бы вы ни пошли, если проблема решена, очевидно, больше нет необходимости в лечении.
Врачи-специалисты
- Врач , специализирующийся в области физической медицины и реабилитации (PM & R), имеет четырехлетнюю ординатуру после медицинской школы, которая отличается от ортопеда, хирурга позвоночника или нейрохирурга.Они не хирурги и получают всестороннее образование в области заболеваний позвоночника. Эти врачи могут специализироваться на нехирургическом лечении спины. Многие выполняют ЭМГ, которые являются диагностическими тестами электрических нервов, чтобы помочь понять источник нервной боли. Другие приняли участие в интервенционных инъекциях позвоночника, чтобы дополнить свои программы лечения. Эти люди – хороший выбор для начального лечения.
- Невролог также может отлично понимать заболевания позвоночника.У них четыре года резидентуры после окончания медицинского факультета. Большинство из них специализируются на диагностике и лечении неврологических расстройств, составляющих спинальные расстройства. Некоторые могут иметь обширную подготовку в области биомеханики позвоночника, и многие получают эти знания в своей практике. Они являются настоящими экспертами в диагностике определенных нервных расстройств, таких как периферическая невропатия и рассеянный склероз. Они специализируются на ЭМГ. В большинстве случаев к вам обращается этот специалист от вашего семейного врача или специалиста.
- Ревматолог является еще одним выбором в качестве лечащего врача. Он или она является специалистом в области заболеваний суставов, включая позвоночник. Сначала они получают ординатуру по внутренним болезням, а затем получают стипендию по ревматологии. Это настоящие специалисты в области аутоиммунных заболеваний суставов, таких как ревматоидный артрит и SLE (волчанка). Опять же, вы обычно обращаетесь к этому специалисту по рекомендации другого врача.
- Врачи остеопатии являются, вероятно, одной из самых неправильно понятых среди всех групп врачей.Они обучаются в анатомии, физиологии и патологии в остеопатических школах точно так же, как в медицинских школах. После окончания учебы многие занимают места жительства в медицинском мире, а некоторые занимают остеопатические места жительства. В целом, это, по сути, врачи с инициалами DO (доктор остеопатии) вместо MD. Все обучены остеопатическим манипуляциям, но многие не используют эту форму терапии в своей практике. Многие из них являются специалистами после получения резидентуры, такой как PM & R, неврология или ортопедия.Многие являются хорошим первым выбором для ухода за спиной.
Физиотерапевты
Физиотерапевт проводит в колледже от четырех до шести лет, прежде чем получить степень бакалавра или магистра в области ПТ. Эти люди очень хорошо обучены анатомии, биомеханике и лечебной физкультуре. В их распоряжении имеются терапевтические аппараты для уменьшения отеков и ускорения заживления. Некоторые терапевты строго специализируются на реабилитации позвоночника, а другие являются врачами общего профиля, занимающимися лечением всех суставов в организме, а также пациентами с инсультом и кардиологической реабилитацией.
Они являются экспертами по осмотру тела на предмет травм и разработке протокола лечения, чтобы помочь исцелить и компенсировать травму. Они являются опорой для многих врачей для лечения поясничного отдела позвоночника.
Персональные тренеры
Если личные тренеры прошли атлетическую подготовку, они, как правило, хорошо осведомлены о своем теле. У них не было формальных курсов диагностики, но если что-то болезненно, большинство избегает этой деятельности. Многие из них хороши в основной подготовке; тренировка мышц вокруг вашего “ядра”.”
Дональд С. Коренман, доктор медицины, округ Колумбия, является практикующим хирургом-ортопедом и мануальным терапевтом в Вейле, штат Колорадо, и автор «Все, что вы хотели знать о спине», потребительское руководство по диагностике и лечению боли в пояснице . Нажмите здесь для получения дополнительной информации о книге.
,Грыжа поясничного отдела позвоночника с ишиасом
Что такое поясничная грыжа межпозвонкового диска (LHD)?
Грыжа межпозвоночного диска (разрыв или «проскальзывание») возникает, когда диск сдвигается или выпячивается и оказывает давление на соседние нервы или нервные корешки Этот тип травмы относительно распространен. Повторяющиеся движения, неправильный подъем, избыточный вес и тяжелые травмы или просто процесс старения могут привести к грыже диска. С возрастом мы становимся более восприимчивыми к повреждениям диска с течением времени.Диски начинают дегенерировать: они высыхают и могут треснуть и порваться. Кроме того, определенные генетические факторы также могут предрасполагать человека к дегенерации диска и грыже диска.
Межпозвонковые диски представляют собой подушкообразные подушечки, которые располагаются между позвонками позвоночника; они действуют как амортизаторы и позволяют позвоночнику быть гибким. Источник фото: 123RF.com.
Какие части анатомии позвоночника участвуют в грыже диска нижней части спины, которая вызывает ишиас?
Межпозвонковые диски представляют собой подушкообразные подушечки, которые находятся между позвонками позвоночника; они действуют как амортизаторы и позволяют позвоночнику быть гибким.Прочный внешний слой, называемый annulus fibrosus , окружает мягкий центр, называемый ядро pulposus – очень похоже на карамель с мягким центром. Позвоночник делится на области. Позвонки пронумерованы, а диски пронумерованы по уровню. Например, позвонки поясничного отдела позвоночника (нижняя часть спины) обозначены от L1 до L5, а диски обозначены от L1-L2 до L5-S1 (где позвоночник соединяется с крестцом).
Каковы симптомы LHD?
Несколько симптомов могут свидетельствовать о ЛХД.Боль может варьироваться от тупой боли до сильной, острой боли. Ишиас – это определенный тип нервных болей, которые могут быть вызваны грыжей поясничного диска, сжимающих седалищный нерв. У вас есть 2 седалищных нервов , по одному на каждой стороне тела. Седалищный нерв возникает в позвоночнике и распространяется вниз по ноге. Когда диск высовывается и давит на седалищный нерв, боль распространяется от ягодицы и бедра вниз в ногу и ниже колена, иногда даже в ногу. У вас могут быть другие симптомы, такие как онемение ноги или ступни, ощущение покалывания или жжения ( парестезий ), мышечные спазмы и / или слабость, ненормальные рефлексы и, в тяжелых случаях, потеря контроля над мочевым пузырем или кишечником (что представляет собой неотложная медицинская помощь и требует немедленного внимания).
Как диагностируется поясничная грыжа межпозвонкового диска?
Диагноз начинается с анамнеза и физического осмотра. Ваш доктор спросит о ваших симптомах и оценит определенные движения тела. Если выпрямление прямой ноги (поднятие ноги вверх в положении лежа) вызывает боль, которая распространяется вниз по ноге, вероятен диагноз ЛГД, особенно если у вас есть другие симптомы, такие как онемение или парестезии.
Хотя рентген может помочь исключить другие состояния, например перелом, для диагностики поясничной грыжи межпозвонкового диска необходимы другие исследования, например магнитно-резонансная томография (МРТ).Рентген не показывает мягкие ткани, такие как диски и нервы. Необходимы дополнительные тесты, такие как исследования нервной проводимости и электромиограмма (ЭМГ), чтобы подтвердить, что грыжа межпозвоночного диска является виновником.
Магнитно-резонансная томография (МРТ) поясничного отдела позвоночника со стороны нижней части спины показывает 2 выступающих диска. Источник фото: 123RF.com.
Что такое боль в пояснице и ишиас?
Хотя боль в пояснице является распространенным заболеванием, ишиас встречается реже.Приблизительно 80% населения в какой-то момент испытывают боль в пояснице, но только у 2-3% людей с болями в пояснице действительно ишиас.
- Большинство случаев LHD встречаются у людей в возрасте от 30 до 50 лет.
- Наиболее распространенным уровнем грыжи является L4-L5, за которым следует L5-S1.
Нужна ли мне операция?
Грыжа межпозвоночного диска и ишиас часто заживают самостоятельно с соответствующей заботой, такой как лекарства от боли и спазма, инъекции и физиотерапия.Если симптомы прогрессируют и если неврологические проблемы (такие как стреляющая боль или онемение в ноге) становятся более серьезными, или если слабость в ноге или ступне усиливается, может быть показано хирургическое вмешательство.
Доступно несколько видов операций на позвоночнике. Тип, который вам может потребоваться, зависит от вашего конкретного состояния и обстоятельств.
Далее, давайте обсудим поиск подходящего хирурга позвоночника, который разработает лучший план лечения для вас – независимо от того, действительно ли вам нужна операция.
,Многие люди страдают от боли в шее, спины, боли в ногах или слабости мышц конечностей из-за грыжи межпозвоночного диска. Грыжа межпозвонкового диска в основном происходит в нижней части позвоночника (поясничный отдел позвоночника). Грыжа поясничного диска встречается в 15 раз чаще, чем грыжа шейного (шейного) диска, и это одна из наиболее распространенных причин ишиалгии или болей в пояснице.
Обзор
Грыжа межпозвоночного диска возникает, когда один из дисков, расположенных между позвонками в позвоночнике, повреждается.Эти диски действуют как амортизаторы и удерживают позвонки от болезненного трения друг о друга. Существует несколько терминов, используемых для описания патологии диска, включая грыжу межпозвонкового диска, выпуклый диск и сдавленный нерв.
Их симптомы часто похожи. Медицинские работники и медицинские работники не всегда соглашаются с их определениями, которые могут расстроить пациентов, пытающихся получить медицинский диагноз. В дополнение к путанице необычно широкий диапазон терминов, также используемых для описания проблем с позвоночным диском, включая проскальзывание диска, разрыв диска, разрыв диска, разрушение диска, болезнь диска, выпячивание диска и черный диск.
Анатомия
Позвоночник состоит из 33 позвонков, сложенных друг на друге для формирования позвоночного столба. Позвоночник поддерживает тело и позволяет стоять, сгибаться и поворачиваться, не повреждая позвоночник. Позвоночник – это мягкая подушка, которая находится между каждым позвонком позвоночника. Диски состоят из наружного кольца, кольца, которое имеет перекрещивающиеся волокнистые полосы, которые прикрепляются к телам каждого позвонка. Внутри каждого диска находится заполненный гелем центр, называемый пульпозным ядром.
Диски функционируют как спиральные пружины. Пересекающаяся конфигурация волокон кольца затягивает позвонки, чтобы смягчить упругое сопротивление ядра. Ядро позволяет позвонкам переворачивать несжимаемый гель.
Что такое грыжа межпозвоночного диска?
Диски становятся менее эластичными с возрастом и более уязвимы для травм. Поскольку диски становятся менее эластичными, они могут разорваться из-за нагрузки на организм.
Когда диск разрывается, часть позвоночного диска выталкивает за пределы своей нормальной границы.Это называется грыжа межпозвоночного диска. Когда диск выпирает между позвонками, он сжимает спинномозговые нервы, которые расположены очень близко к диску. Следовательно, спинной нерв и спинной мозг могут сдавливаться, вызывая боль, онемение, слабость и другие симптомы грыжи диска.
Обычно вокруг спинного мозга и спинномозговых нервов достаточно дополнительного пространства, но если выпячивается слишком большая часть грыжи диска, эти структуры могут быть сжаты. Когда у вас симптоматическая грыжа межпозвоночного диска, болит не сам диск, а боль, вызванная диском, сжимающим нерв, который вызывает у вас боль.Грыжа межпозвоночного диска также часто называют проскальзывающим диском.

Грыжа поясничного отдела позвоночника
Грыжи поясничного отдела – распространенная проблема в здравоохранении. Они чаще всего поражают людей в возрасте 35-50 лет. В то время как грыжа поясничного отдела позвоночника болезненна, симптомы обычно не длятся долго. Приблизительно у 90% пациентов с диагнозом грыжа поясничного отдела позвоночника симптомы не проявляются через 6 недель, даже если они не обращаются за лечением.
Нет ничего необычного в том, чтобы иметь грыжу поясничного диска и не иметь симптомов.Симптомы могут быть вызваны движением или подъемом чего-то тяжелого и / или скручиванием нижней части спины.
Редко, поясничная грыжа межпозвоночного диска может вызывать синдром конского хвоста, который вызван сдавлением конского хвоста (пучок нервных корешков на дне спинного мозга). Конский хвост – это серьезное заболевание, которое следует лечить немедленно. Если синдром конского хвоста не лечится быстро, это может привести к неврологическим и физическим проблемам, таким как паралич, нарушение контроля кишечника или мочевого пузыря и затруднение ходьбы.
Симптомы грыжи поясничного отдела позвоночника
Грыжа межпозвоночных дисков чаще всего встречается в поясничном отделе позвоночника. Они обычно воспаляются или давят на соседний нерв и вызывают боль, которая распространяется по всей длине нерва. Это наиболее распространенная причина ишиалгии, боли, которая распространяется вниз по ноге вдоль седалищного нерва. Симптомы грыжи поясничного отдела позвоночника включают в себя:
- Боль в ноге: хотя грыжа межпозвоночного диска находится в спине, боль в ноге обычно сильнее боли в спине. Боль, которая распространяется вниз по спине, обычно называется поясничной радикулопатией или ишиасом.
- Нервная боль: острая, резкая, электрическая, колющая или корешковая боль является наиболее распространенным симптомом, описанным для грыжи межпозвонкового диска.
- Различное расположение симптомов: в зависимости от степени грыжи и того, где грыжи диска, пациенты могут испытывать симптомы в нижней части спины, ягодицах, задней или передней части бедра, голени, стопе и / или пальцах ног. Симптомы обычно затрагивают только одну сторону тела.
- Неврологические симптомы: покалывание, онемение, булавки и иголки и слабость в ноге, ступне и / или пальцах ног.
- Падение стопы: пациенты могут испытывать трудности при подъеме стопы, когда стоите или ходите по стопе.
шейный грыжа межпозвоночного диска
Хотя грыжа шейки матки может быть вызвана травмой шеи, симптомы обычно начинаются спонтанно. Грыжа шейки матки может вызвать боль, онемение и / или покалывание, когда материал диска давит на шейный нерв. Диски шейки матки не такие большие, как другие диски в позвоночнике, однако, там также не так много места для нервов.Это означает, что небольшой шейный грыжа межпозвоночного диска может вызвать сильную боль. Эта боль может усилиться от кашля, напряжения или смеха.
Whiplash из-за автомобильной аварии является частой причиной грыжи межпозвоночного диска в области шеи. Плохая осанка является еще одним распространенным фактором, способствующим проблемам в шейном отделе позвоночника, включая грыжу межпозвоночного диска. Из-за чрезмерного использования смартфонов проблемы с шейкой матки нарастают. Пользователи смартфонов проводят часы с опущенными головами. Это создает чрезмерную нагрузку на шею, что может вызвать множество проблем в шейном отделе позвоночника.
Симптомы грыжи шейки матки
При появлении грыжи межпозвоночного диска в шейном отделе возможны следующие симптомы:
- Боль в плече: глубокая боль вблизи или над лопатками на пораженной стороне.
- Боль в шее: боль в шее, особенно в спине и по бокам, является распространенным симптомом грыжи межпозвоночного диска в шейном отделе позвоночника. Может возникнуть спазм мышц шеи.
- Боль в руке: грыжа межпозвоночного диска в шейном отделе позвоночника может вызывать лучистую боль, которая пронзает руки, вызывая боль, мышечную слабость и покалывание в руках.
- Различное расположение симптомов: симптомы грыжи межпозвоночного диска зависят от того, где грыжа диска, и в зависимости от местоположения пациенты могут испытывать боль в плече, руках, руках, пальцах и даже в груди. Симптомы обычно затрагивают только одну сторону тела.
- Неврологические симптомы: покалывание, онемение, булавки и иголки и слабость в руке, руке и / или пальцах.
Грудной грыжи межпозвоночного диска
Наиболее распространенным симптомом грыжи межпозвоночного диска является боль, которая либо изолирована в верхней части спины, либо распространяется вниз по одному нервному корешку.Боль обычно усиливается при кашле или чихании.
Боль в корешке иногда ощущается в животе или в груди, что может сбить с толку медицинский диагноз и привести к оценке сердечных, легких, почек и желудочно-кишечных расстройств, а также мышечно-скелетных причин без позвоночника. Есть также расстройства самого позвоночника, которые имеют сходные симптомы, включая перелом позвоночника, опухоль, инфекцию и некоторые метаболические расстройства.
Грудной диск с грыжей может также иметь миелопатию (дисфункцию спинного мозга), если он имеет грыжу в области спинного мозга.Эти симптомы включают трудности с ходьбой и балансировкой, онемение ниже области сжатия, слабость в нижних конечностях и дисфункцию мочевого пузыря или кишечника.
Симптомы грудного грыжи межпозвонкового диска обычно связаны с расположением и размером грыжи. Грыжа межпозвоночного диска может выступать центрально, латерально или центро-латерально (сзади и сбоку).
ГЕРНАТИРОВАННЫЕ ДИСКОВЫЕ СИМПТОМЫ
Причины грыжи межпозвоночного диска
Большинство причин грыжи межпозвоночного диска связано с постепенным возрастным износом позвоночника, который называется дегенерацией диска.Спинальные диски теряют часть своего содержания воды из-за возраста. Это делает их менее устойчивыми и более склонными к разрыву или разрыву.
Большинство пациентов не могут точно определить причину их грыжи межпозвоночного диска. Некоторые причины включают использование мышц спины вместо мышц ног при подъеме тяжелых предметов, скручивании или повороте при подъеме, и, редко, травмирующее событие, такое как удар по спине или падение.
ПРИЧИНЫ ГЕРНАТИРОВАННЫХ ДИСКОВ
Диагностика грыжи межпозвоночного диска
Диагностика грыжи межпозвоночного диска начинается с осмотра и подробного изучения истории болезни у врача.Врач спросит о типе боли, других медицинских состояниях, таких как остеопороз, остеоартрит, артрит позвоночника, ваша работа и семейная жизнь, а также история болезни вашей семьи.
Врач также проведет неврологические тесты и тесты с различными движениями, проверит ваши основные показатели жизнедеятельности, контролирует вашу походку и исследует ваш позвоночник. Визуальные тесты могут быть назначены, если врач видит признаки более серьезной проблемы.
Факторы риска
Хотя боль, связанная с грыжей межпозвоночного диска, может показаться внезапной, она обычно является результатом постепенного процесса.Спинные диски имеют высокое содержание воды, что помогает им оставаться гибкими. Они начинают высыхать как часть нормального процесса старения и теряют способность эффективно смягчать позвонки. Прочный внешний слой дисков становится хрупким и может треснуть даже при незначительных движениях. Факторы риска для грыжи межпозвоночных дисков:
- Возраст: большинство грыж межпозвоночных дисков встречаются в возрасте 35-50 лет.
- Пол: мужчины более чем в два раза чаще грыжи диска.
- Физическая работа: работа, которая включает в себя подъем тяжелых грузов, а также повторное натяжение, толкание и скручивание.
- Ожирение: перенос избыточного веса увеличивает нагрузку на позвоночник, а грыжа межпозвоночного диска в 12 раз чаще. <
- Курение: никотин ускоряет дегенерацию, поскольку ограничивает приток крови к дискам и препятствует заживлению.
- Семейная история болезни: наследственность является фактором дегенерации диска и, следовательно, грыжи диска, вызванной дегенерацией.
Экзамены и тесты
Во время первого визита к врачу по поводу возможной грыжи диска вам будут заданы подробные вопросы о вашей истории болезни и проведено полное медицинское обследование.Врач спросит об интенсивности и продолжительности боли, предыдущих травмах или заболеваниях, операциях на спине или процедурах, курите вы или нет, рабочей обстановке или досуге. Вас также спросят о других состояниях, которые могут быть причиной их симптомов. Кроме того, врач может заказать визуальные тесты, такие как:
- МРТ (магнитно-резонансная томография), чтобы определить, где произошла грыжа.
- КТ (компьютерная томография) иногда используется вместо МРТ, если есть причина, по которой МРТ не рекомендуется. Рентгеновские снимки
- используются для исключения таких проблем, как переломы костей, аномалии костей, опухоли, инфекции или проблемы с выравниванием позвоночника. Миелограмма
- CT похожа на компьютерную томографию, но она использует краситель в спинномозговой жидкости с помощью рентгеновских лучей для просмотра красителя. Это может дать врачу детальное представление о месте и размере грыжи.
- Электромиография может использоваться, чтобы точно определить нерв, на который он воздействует.
Лечение грыжи межпозвоночных дисков
Лечение грыжи межпозвоночного диска зависит от уровня вашей боли или дискомфорта.Консервативное лечение, состоящее в том, что вы избегаете поз, которые вызывают у вас боль, а также соблюдаете режим обезболивания и программу упражнений, которые могут облегчить симптомы у большинства людей.
Нехирургическое лечение
Безоперационное лечение включает в себя одно или несколько из следующих действий: укрепление упражнений или растяжек, обезболивающие и физиотерапия. Физиотерапевт даст вам упражнения для укрепления мышц и положений, которые могут уменьшить боль. Лекарства, используемые для лечения грыжи межпозвоночных дисков, могут включать:
- Безрецептурные (OTC) обезболивающие препараты, такие как ибупрофен (Motrin IB, Advil) или напроксен (Aleve) для слабой и умеренной боли.
- Противосудорожные препараты (габапентин, прегабалин) для лечения лучистой нервной боли.
- Мышечные релаксанты, такие как дулоксетин (цимбалта), могут быть назначены при мышечных спазмах.
- Антидепрессанты (амитриптилин) для уменьшения боли и восстановления нормального сна.
- Инъекции кортизона для уменьшения воспаления непосредственно в области болей нервного корешка и вокруг спинных нервов.
- Наркотики или опиоиды, такие как комбинация оксикодон-ацетаминофен (OxyContin, Percocet) или кодеин, могут быть назначены на короткий период времени, чтобы облегчить боль, которая не улучшается с помощью безрецептурных препаратов.Следует отметить, что нет убедительных доказательств того, что опиоиды или наркотики работают лучше, чем ненаркотические обезболивающие препараты, для снятия хронической боли от состояния позвоночника. Существует ряд серьезных рисков, связанных с опиоидами, которые необходимо учитывать. Опиоиды могут вызывать привыкание, если пациент не проявляет осторожности. Опиоиды также могут иметь ограниченную эффективность, если у пациента со временем развивается толерантность к лекарству.
Хирургическое лечение
Если нехирургическое лечение, такое как физические упражнения, физиотерапия и лекарства, не уменьшает вашу боль, может потребоваться операция.Институт позвоночника Бонати на протяжении десятилетий является лидером в области передовой хирургии позвоночника, где проведено более 60 000 успешных хирургических операций.
Процедуры Bonati Spine достигают очень высокого уровня успеха в хирургическом лечении грыж межпозвоночных дисков. Врачи Института позвоночника Бонати могут выполнить ряд процедур по лечению грыж межпозвоночных дисков, в том числе:
Дискэктомия по поводу грыжи межпозвоночного диска
Дискэктомия – это хирургическая процедура, выполняемая для удаления части выпуклого или грыжи межпозвонкового диска, что позволяет снизить давление на пораженные спинной нерв или спинной мозг.Дискэктомия Бонати выполняется с использованием местной анестезии и седативного эффекта IV, что позволяет пациенту чувствовать себя комфортно и отзывчиво во время процедуры.
Фораминотомия для грыжи диска
Фораминотомия – это операция декомпрессии, выполняемая с целью увеличения пространства отверстия и выдолбления прохода, где нервные корешки выходят из позвоночного канала. Процедура включает в себя удаление кости или ткани, которая закупоривает нейроформацию и сжимает нервные корешки, что приводит к воспалению и лучевой боли.Удаление части пластинки часто необходимо для хирурга, чтобы получить доступ к пораженным нервным корешкам в нейроформации.
Ламинэктомия / Ламинотомия для грыжи диска
Ламинэктомия / ламинотомия – это хирургическая процедура, выполняемая для лечения грыжи межпозвоночного диска. Операция предназначена для снятия давления (декомпрессии) спинного мозга или корешков спинного нерва путем расширения позвоночного канала. Процедура проводится путем удаления или обрезки части пластинки (крыши) позвонков в сжатой области.Удаление части пластинки создает отверстие для сжатых нервов, снимая давление на нервные корешки и уменьшая воспаление. Частичное удаление пластинки может также позволить хирургу удалить любые костные шпоры или поврежденную ткань, вызывающую боль и воспаление у пациента. Ламинэктомия и ламинотомия часто используются, чтобы предоставить хирургу надлежащее пространство для выполнения фораминотомии.
ЛЕЧЕНИЕ ГЕРНАТИРОВАННОГО ДИСКА
Профилактика и самообслуживание
Хотя вероятность того, что вы будете страдать от грыжи межпозвонкового диска, возрастает при нормальном старении позвоночника, есть некоторые действия, которые вы можете предпринять, чтобы предотвратить грыжу межпозвоночного диска.
- бросить курить
- Ешьте хорошо и поддерживайте здоровый вес
- Поддерживать хорошую осанку
- Поднимите и правильно согните
- Сократить потребление алкоголя
Другие изменения образа жизни, такие как изменение повседневной работы, если вы постоянно подвергаетесь значительным нагрузкам на спину, также могут помочь в поддержании правильной осанки.
Лечение от грыжи межпозвоночного диска в институте Bonati Spine поможет вам вернуться к нормальному образу жизни раньше, чем другие хирургические альтернативы.Мы просим пациентов, страдающих грыжей межпозвоночных дисков, обращаться к нам с просьбой о проведении обязательного обзора или обсуждения МРТ с одним из наших хирургов позвоночника, чтобы выяснить, являетесь ли вы кандидатом на процедуры позвоночника Bonati. Узнайте, почему процедуры Bonati считаются одними из лучших в мире решений, когда речь идет о хирургии позвоночника.
,- Поиск
- телега
- Администратор
Обзор по теме
- Здоровье сердца «Назад
- Артериальное давление
- Холестерин
- Ишемическая болезнь сердца
- Сердечный приступ
- Сердечная недостаточность
- Сердечные препараты
- Инсульт
- Разум и настроение «Назад
- Склонность
- СДВГ для взрослых и детей
- Болезнь Альцгеймера и Деменция
- Тревога
- Депрессия
- Улучшение памяти
- Психическое здоровье
- Позитивная психология
- Стресс
- боль «Назад
- Артрит
- Боль в спине
- Головная боль
- Замена сустава
- Прочие боли
- Оставаться здоровым «Назад
- Старение
- Balance & Mobility
- Диета и потеря веса
- Энергия и Усталость
- Упражнения и Фитнес
- Здоровое питание
- Физическая активность
- скрининговые тесты для мужчин
- Скрининг-тесты для женщин
- Сон
- рак «Назад
- Рак молочной железы
- Рак ободочной и прямой кишки
- Другие виды рака
- Простата Здоровье & Болезнь
- Рак кожи
- Болезни и Условия «Назад
- СДВГ для взрослых и детей
- Болезнь Альцгеймера и Деменция
- Диабет
- Пищеварительное здоровье
- Болезнь сердца
- Больше болезней и состояний
- Остеопороз
- Инсульт
- Заболевания щитовидной железы
- Мужское здоровье «Назад
- Контроля над рождаемостью
- Эректильная дисфункция
- Упражнения и Фитнес
- Здоровое питание
- Мужское сексуальное здоровье
- Рак простаты
- Простата Здоровье & Болезнь
- скрининговые тесты для мужчин
- Женское здоровье «Назад
- Контроля над рождаемостью
- Здоровье груди и болезни
- Упражнения и Фитнес
- Здоровое питание
- Менопауза
- Остеопороз
- Беременность
- Скрининг-тесты для женщин
- Сексуальное здоровье женщин
- Здоровье детей «Назад
- СДВГ для взрослых и детей
- Аутизм
- Вехи развития
- Изучение Препятствий
Заболевания костей: как называются, признаки и как лечить
Болезни костей и суставов: названия заболеваний
Человек, как вид, достиг эволюционного успеха благодаря совершенствованию не только высшей нервной деятельности. Без хорошей подвижности, даже самый умный организм не смог бы выстоять в борьбе за выживание. Поэтому заболевания костей и суставов очень сильно сказываются на качестве жизни больного человека.
Содержание статьи
Анатомо-физиологические изменения при патологии
Человек способен к двигательной активности благодаря подвижным соединениям между костями скелета – суставам. Именно они позволяют ходить, бегать, прыгать, разговаривать, поднимать ложку и жевать. Кроме мимических, любые движения возможны только благодаря им.
В норме все части сустава (покрытая гиалиновым хрящом поверхность кости, связки и внутрисуставные элементы), слаженно участвуют в акте движения.
При заболевании, патологические изменения могут развиваться в любой структуре, однако, почти всегда приходится иметь дело с одновременны
Лечение и диагностика болезней костей в Санкт-Петербурге. Симптомы и причины возникновения заболеваний.
Костный скелет выполняет важнейшие функции по защите органов, поддержанию формы тела и его передвижению. Каждая кость организма – это живая ткань, которая постоянно обновляется и восстанавливается на протяжении всей жизни. С возрастом обменные процессы в них замедляются и нарушаются в результате различных заболеваний, травм и других негативных факторов. Это приводит к внезапным проблемам – появляются различные возрастные заболевания, кости становятся хрупкими и ломкими.
Воспалительно-инфекционные заболевания костей
Группу данных патологий составляют:
Костная ткань может инфицироваться. Это происходит из-за обнажений кости вследствие обширных переломов и операций. Это может приводить к воспалению костного мозга
Симптомы носят характер общей инфекции с повышением температуры и интоксикацией, вплоть до смерти больного. Воспалительные и инфекционные заболевания костной ткани, являются одним из основных показаний для выполнения высокого разрешения МР исследования.
Посттравматические заболевания костей
Травмы (переломы, ушибы, вывихи) чреваты не только потерей подвижности и проникновением через надкостницу патогенных микроорганизмов, но и появлением таких проблем как:
При этих заболеваниях у больного возникают ограничения подвижности в суставах, боли при нагрузке на пораженный участок. Лечение выполняют по показаниям диагностических исследований, от медикаментозного и лечебной гимнастики до протезирования.
Врожденные болезни костей
Эта проблема носит наследственный характер и определяется предрасположенностью к ней родителей. Список разновидностей такой патологии очень широк:
- Хондродистрофия
- Остеохондродистрофия
- Арахнодактилия
- Cиндром Марфана
- Множественные хрящевые экзостозы и другие
Обычно пациентами являются дети. Ввиду невозможности устранения причины, которая кроется в атипичности хромосом, лечение является симптоматическим. Для этого прибегают к медикаментозной терапии, оперативному вмешательству.
Метаболические заболевания костей
Патологии метаболического характера могут представлять серьезную угрозу для жизни человека, ведь вызваны они нехваткой минералов и витаминов в костях.
Группу заболеваний представляют:
- Остеопороз
- Болезнь рахита
- Остеомаляция
- Паратиреоидная остеодистрофия
- Болезнь Педжета (остеодистрофия)
Хронические нарушения пищеварения, нехватка витамина D, нарушение синтеза коллагена – вот основные причины остеопороза. Разрушающее воздействие нагрузок и естественного старения не успевает нивелироваться делением костных клеток.
Симптомами этого являются частые переломы, трещины, которые еще больше усугубляют процесс. В основном, заболевание поражает пожилых людей, чаще женщин.
Другие костные болезни:
Причины
Главным фактором в развитии костных заболеваний является неправильный образ жизни. Курение, плохое питание, недостаток движений, чрезмерные физические нагрузки – вот негативные факторы, которые провоцируют развитие проблем и болезней.
Диагностика и лечение
При заболеваниях костей и суставов огромную роль играет ранняя и точная диагностика. На основании ряда обследований, клинического анализа, осмотра доктор выдает рекомендации, которые обязательно следует соблюдать, чтоб не допустить ухудшения болезни.
Диагностика начинается с осмотра и пальпации пациента, а затем сдачей лабораторных анализов, которые включают в себя: общий анализ крови, анализ синовиальной жидкости. Более обширную картину заболевания позволяют увидеть лучевые методики – МРТ, компьютерная томография и УЗИ.
После постановки диагноза, врач может предложить несколько вариантов лечения:
- консервативным путем – назначение противовоспалительных и сосудорасширяющих препаратов;
- неинвазивным путем – прохождение сеансов физиотерапии, кинезитерапии и диетотерапии;
- оперативным путем – хирургическое вмешательство с пункцией, околосуставная остеотомия, артроскопический дебридмент, эндопротезирование.
Все методики и пути решения проблем с суставами и костями действенны в том случае, если Вы обратились за помощью своевременно и к профильному специалисту.
Костная система человека: заболевания и лечение
Организм человека представляет собой целостную систему, в состав которой входят клетки, ткани и органы. Последние объединяются между собой для выполнения важных функций. Одной из основных является костная система человека, с которой мы и ознакомимся более подробно. Рассмотрим патологии и их лечение.
Что входит в костную систему?
Костная система человека представляет собой каркас или опору для всего тела. Сложно представить себе, как бы выглядел человек, не имея ее. Она, в свою очередь, состоит из отдельных составляющих компонентов, которые работают как единое целое. К элементам костно-мышечной системы относятся:
- Кости.
- Суставы.
- Хрящи и сухожилия.
- Мышцы.

Все эти органы костной системы являются своего рода кирпичиками, из которых она построена
Функции костно-мышечной системы
Все органы, которые к ней относятся, в совокупности выполняют следующие функции:
- Это опора нашего тела.
- Обеспечивают прочность и жесткость.
- Функция движения.
- Кроветворение и накапливание минералов.
- Защита жизненно важных органов.
Именно костная система в совокупности с мышцами придает человеческому телу внешний облик. К сожалению, бывают ситуации, когда она не может на все 100 % справляться со своими функциями. Развиваются некоторые патологические состояния, которые и нарушают ее работу. Болезни костно-мышечной системы в настоящее время встречаются довольно часто. Причин можно назвать достаточно много.
В настоящее время врачи не могут назвать точную причину развития того или иного заболевания. Можно только предполагать, что чаще всего причиной таких патологий являются:
- Наследственная предрасположенность, обычно если у близких родственников имеются проблемы с костно-мышечной системой, то риск развития патологии повышается.
- Аутоиммунные нарушения.
- Проблемы в работе эндокринной системы.
- Нарушение метаболизма.
- Хронические травмы суставов.

- Чрезмерная чувствительность организма к некоторым препаратам и пищевым продуктам.
- Перенесенные инфекционные заболевания, особенно бактериальные и стрептококковые.
- Наличие хронических очагов инфекции в организме, сюда относится кариес, тонзиллит.
- Переохлаждение.
Одно и то же заболевание у разных пациентов может быть вызвано различными причинами, которые устанавливаются в ходе обследования пациента.
Как проявляются заболевания костной системы
У всех организм разный и не одинаково реагирует на те или иные неполадки, поэтому симптоматика таких патологий довольно разнообразная. Чаще всего болезни костной и мышечной систем проявляются следующими симптомами:
- Болевые ощущения.
- Скованность в движениях, особенно в утренние часы сразу после пробуждения.
- Усиление болей при смене погодных условий.
- Боль при физической нагрузке.

- Мышечные боли.
- Некоторые пациенты обращают внимание на побледнение кожных покровов пальцев под воздействием холода, переживаний.
- Снижается температурная чувствительность.
- Поражение суставов или позвоночника может привести к полной неподвижности больного.
- Отечность и покраснение вокруг пораженного участка.
Большое влияние на симптоматику оказывает протекание заболевания. Есть болезни костной системы, которые протекают практически незаметно и прогрессируют довольно медленно, значит, и симптоматика будет слабо выраженной. А острое начало заболевания сразу даст о себе знать явными признаками.
Группы заболевания костной системы
Все болезни опорно-двигательного аппарата человека можно разделить на несколько групп:
- Травматические патологии. Эта группа самая понятная, так как возникает под механическим воздействием внешних факторов. При своевременном обращении к врачу терапия проходит успешно и осложнений не возникает.
- Заболевания воспалительного характера. Они могут развиваться как следствие травмы или инфекционного процесса. Подразделяются на гнойные и туберкулезные.
- Болезни дистрофические. Они чаще всего провоцируются нарушениями в обменных процессах, но могут вызываться погрешностями в питании и влиянием внешних факторов. Ярким примером является рахит.
- Диспластические заболевания проявляются нарушениями формы костей, что приводит к изменению скелета человека. Причиной таких патологий часто являются родовые травмы или наследственная предрасположенность.
Надо отметить, что костная система страдает и такими патологиями, которые можно отнести сразу к нескольким группам. Можно наблюдать сочетание различных симптомов.
Патологии костной системы
Несмотря на всю свою прочность, костная система достаточно уязвима к различного рода воздействиям. Можно назвать множество причин, которые могут спровоцировать заболевания. Некоторые пациенты вынуждены бороться с такими патологиями из-за наследственных нарушений, а другие приобретают их в течение своей жизни.
Рассмотрим некоторые наиболее распространенные болезни:
- Остеопороз. Данная патология развивается в результате потери плотности костной ткани. С возрастом нарушается минерализация ткани, что приводит к тому, что кости становятся ломкими и хрупкими. Легкие травмы могут привести к перелому.

- Остеоартрит. Характеризуется дегенерацией сустава, происходит изнашивание хрящевой ткани, которая покрывает концы костей. В результате трение между костями приводит к развитию костных выростов, появляется скованность в суставах и боль при движении.
- Рахит провоцируется дефицитом витамина D. Кости становятся более мягкими и легко подвергаются переломам. У грудных детей дефицит этого витамина приводит к неправильному формированию скелета.
- Остеопетроз известен еще как мраморная болезнь. Встречается гораздо реже и проявляется затвердением костей. Данная патология относится к наследственным заболеваниям костной системы.
- Несовершенный остеогенез вызывается мутацией в определенных генах, которая оказывает влияние на процесс синтеза коллагена. Кости в результате становятся довольно хрупкими.
- Рак костей. К такой патологии приводит развитие злокачественной опухоли. Она проявляется болью в костях, отеками, ломотой.
Это только небольшой перечень болезней костной системы. Но необходимо знать, что даже наследственные патологии в настоящее время поддаются корректировке и есть возможность улучшить качество жизни пациента.
Заболевания мышечной системы
Мышцы являются неотъемлемой частью опорно-двигательной системы, поэтому их заболевания также приводят к различным нарушениям во всем организме. Вот перечень наиболее часто встречающихся патологий:
- Мышечная дистрофия. Характеризуется симметричной атрофией мышц, которая сопровождается прогрессирующей слабостью. Закончиться все может полной обездвиженностью.

- Миастения – это хроническое заболевание, которое проявляется слабостью и утомляемостью скелетных мышц. Страдать от патологии могут любые мышцы тела, довольно часто это бывают мышцы лица, бедра, плеча. Поражение дыхательных мышц часто заканчивается смертельным исходом.
Патологии суставов
Костная система обеспечивает нам активные движения, благодаря наличию суставов, то есть подвижных соединений костей. Заболевания данных образований могут быть связаны с различными процессами:
Оболочка сустава, а также хрящевая ткань могут стать источником опухоли.
Заболевания костно-мышечной системы бывают различные, но среди них остеоартроз встречается чаще других. Он может иметь идиопатическую природу или развиваться на фоне других болезней, например, при нарушениях в работе эндокринных желез.
Чаще всего поражаются суставы нижних конечностей, реже верхних. Патологический процесс может охватывать сразу несколько суставов. Чем раньше обнаружено заболевание, тем эффективнее процесс лечения.
Направления терапии заболеваний костной системы
Как известно, лечение любой болезни требует комплексного подхода. Только так можно быстро и эффективно справиться с патологией. Это же, несомненно, можно отнести к опорно-двигательному аппарату человека.
Лечение костной системы чаще всего ведется в нескольких направлениях:
- Медикаментозная терапия.
- Адекватная физическая активность.
- Физиотерапевтические процедуры.
- Народные способы лечения.
- Корректировка рациона питания.
Немаловажную роль в лечении заболеваний костно-мышечной системы играет отношение пациента к своему здоровью. Если больной уповает только на лекарства и не желает менять рацион и свой образ жизни, то эффективного лечения не получится.
Лекарственная терапия
Как правило, практически всегда костная система организма о своих заболеваниях сигнализирует болевыми ощущениями. Так как причиной могут быть воспалительные процессы, то терапия обычно начинается с назначения лекарственных препаратов:
- «Диклофенак».
- «Ибупрофен».
- «Кеторолак».
- «Напроксен».
- «Целококсиб».
При патологиях костно-мышечной системы врачи рекомендуют принимать препараты, содержащие глюкозамин и хондроитин, которые хорошо воздействуют на хрящевую ткань, способствуют ее восстановлению.
Если имеет место инфекционная природа болезни, то не обойтись без антибактериальных препаратов и кортикостероидов.
Лечебный массаж против заболеваний костей и мышц
Если дала сбой костно-мышечная система, лечение потребуется длительное и комплексное. Не последнее место в терапии занимает лечебный массаж. Еще с глубокой древности лекари знают его целебную силу.
Массаж воздействует не только на некоторую область, но и на весь организм в целом. Нормализуется взаимодействие между системами и органами, что ведет к исчезновению патологий и общему оздоровлению.
Польза массажа при заболеваниях костно-мышечной системы в следующем:
- Нормализуется мышечный тонус.
- Улучшается питание тканей, благодаря нормализации кровообращения.
- Восстанавливаются двигательные функции.
- Снижается болезненность поврежденных участков.
- Улучшается лимфоток, что стимулирует процессы метаболизма в тканях.
- Массаж не позволяет атрофироваться мышцам.
- Только с помощью массажа можно избавиться от гематом, которые часто появляются в травмированном месте.
Несмотря на такое чудодейственное воздействие массажа, к проведению такой процедуры имеются и свои противопоказания, поэтому перед посещением массажиста желательно этот вопрос обсудить с лечащим врачом.
Народные методы терапии заболеваний костной системы
В закромах народных целителей имеется достаточно много рецептов для лечения болезней суставов и мышц. Вот некоторые из них, которые можно использовать в домашних условиях:
- При болях в суставах и спине прекрасно помогает луковая мазь. Для ее приготовления надо измельчить в блендере 5 головок лука, добавить 8 ст. л. растительного масла, три ложки пчелиного воска. Всю эту смесь пассировать до приобретения луком золотистого цвета, примерно, минут 45. После этого отжать жидкость и можно использовать, втирая в суставы и поясницу. Хранить в холодильнике.
- Народные лекари утверждают, что лавровый лист прекрасно справляется с остеохондрозом. Необходимо полторы пачки залить стаканом воды и кипятить 5 минут. Настоять три часа и в течение дня небольшими порциями принимать. Каждый день готовится новый состав. Принимать 3 дня, а потом 7 дней отдых и повторить.
- С помощью имбиря можно уменьшить воспаление в суставах или вовсе его не допустить при артритах. Пить, как обычный чай или можно добавлять имбирь в салаты и супы.
Народные рецепты могут использоваться только как дополнение к основному курсу лечения. Не стоит принимать их без консультации с врачом, так как некоторые лекарственные препараты могут быть несовместимы с травами.
Как предотвратить развитие заболеваний костно-мышечной системы
Конечно, понятно, если имеет место наследственная патология, то тут уже ничего не поделаешь, но приобретенные заболевания предотвратить возможно, если соблюдать некоторые рекомендации:
- Вести активный образ жизни, должны быть ежедневные нагрузки на кости и мышцы.
- Чередование труда и отдыха.
- Каждый день ходьба и прогулки на свежем воздухе.
- В рацион вводить больше продуктов, содержащих кальций и кремний.
- Употребление достаточного количества воды.
Если сделать резюме, то нашей костной системе необходимо движение, здоровый образ жизни, правильное и рациональное питание и достаточное количество воды. Стоит всегда помнить, что приобрести заболевание гораздо проще, чем потом от него избавиться, поэтому с молодости необходимо беречь свое здоровье.
Как распознать серьезные болезни костей
Болезни суставов и костей могут развиться у любого человека и в любом возрасте. Некоторые из них обусловлены образом жизни, некоторые — наследственностью, а какие-то болезни могут появиться в результате осложнений после инфекционных заболеваний. Ниже мы расскажем о шести распространенных заболеваниях костной системы, о которых важно знать и нужно уметь распознать на самой ранней стадии.
Остеомаляция и рахит
Остеомаляция — это размягчение костей из-за недостатка витамина D. Если она развивается у детей, болезнь чаще называют рахитом, если же болезнь проявляется во взрослом возрасте — это остеомаляция. Вы в группе риска, если живете в регионе с недостатком солнечного света, у вас целиакия или заболевания печени и почек — органов, участвующих в обработке витамина D. Симптомы, на которые обязательно нужно обращать внимание: ноющая боль в костях (чаще в пояснице, бедрах и голенях), а также симптомы, которые сопровождают дефицит витамина D.
(Читайте также: 6 простых способов получить витамин D, когда не хватает солнца)
Стрессовые переломы
Если вы постоянно подвергаете свой организм повышенным нагрузка — например, занимаясь прыжками или бегом на длинные дистанции — у вас может развиться стрессовый или усталостный перелом. Чаще всего переломы случаются в области бедер или голеней. Чтобы избежать стрессовых переломов, стоит медленно наращивать нагрузку и немедленно сокращать тренировки, если ощущаете боль или дискомфорт в области нижних конечностей.
Остеонекроз
Остеонекроз (буквально «мертвая кость») — это состояние при котором клетки костной ткани разрушаются или отмирают. Вы в зоне риска, если у вас были переломы, вы злоупотребляете алкоголем, принимаете много стероидов, у вас диагностирована серповидно-клеточная анемия. К сожалению, предотвратить развитие заболевания практически невозможно. Кроме того, остеонекроз никак не проявляет себя на ранних стадиях — поэтому очень важно немедленно обратиться к врачу, если вы чувствуете боль в области суставов или костей.
Болезнь Педжета
Возраст риска для развития этого заболевания — 50 лет. Чаще всего этой болезнью страдают мужчины, но и у женщин она тоже бывает. При болезни Педжета нарушается метаболизм костной ткани, из-за чего восстановление костей не происходит должным образом и кости становятся хрупкими и деформированными. Это особенно опасно в том случае, если деформируются кости позвоночника или черепа. Врачи пока не знают, из-за чего развивается заболевание, но рекомендуют обязательно делать рентгеновское исследование костей при малейшем чувстве дискомфорта.
Несовершенный остеогенез (или болезнь хрупких костей)
Это генетическое заболевание, при котором кости становятся особенно хрупкими. При этом заболевании в организме не вырабатывается в достаточном количестве коллаген, который необходим для строительства и укрепления костей и суставов. Чаще всего это заболевание передается по наследству, но в некоторых случаях возможна и спонтанная индивидуальная мутация.
Рак костей
Так называемый первичный рак костей, при котором злокачественные опухоли развиваются именно в костной ткани, встречаются довольно редко. К таким видам рака относятся остеосаркома, хондросаркома и семейство опухолей саркомы Юинга. Но при практически любом виде рака метастазы могут проникнуть в кости — и вызвать рак кости. Чаще всего «вторичный рак» возникает при раке молочной железы, легких и предстательной железы.
Читайте также: 9 полезных продуктов, в которых кальция больше, чем в стакане молока
Болезни костей – симптомы, причины, диагностика, Лечение болезней костей
Заболевание костей считается любым заболеванием, поражающим скелетную систему. Заболевания костей могут быть очень серьезными и требовать быстрого и эффективного лечения. Заболевания костей могут быть очень болезненными и лишать пациента подвижности и независимости.СИМПТОМЫ КОСТНЫХ ЗАБОЛЕВАНИЙ
Симптомы болезни костей различаются в зависимости от заболевания, но могут включать такие симптомы, как частые переломы, деформация, боль, ограниченный диапазон движений, трудности при ходьбе или ходьбе, которая отличается от других, проблемы с зубами, потеря слуха, синий оттенок белой области глаз, и головные боли.ПРИЧИНЫ ЗАБОЛЕВАНИЙ КОСТЕЙ
Причины некоторых заболеваний костей неуловимы. Хотя причинные факторы различаются в зависимости от заболевания, многие заболевания костей вызваны генетическими факторами, вирусными инфекциями, химическими отклонениями и недостатком костного коллагена, травмами, переломами, повреждением кровеносных сосудов, чрезмерным употреблением алкоголя или длительным употреблением определенных веществ. лекарства.Изображение: Заболевания костей
ФАКТОР РИСКА ЗАБОЛЕВАНИЙ КОСТЕЙ
Факторы риска заболеваний костей могут включать хронические лекарства, заболевания крови, заболевания, прием стероидов, лучевую терапию или химиотерапию, панкреатит и факторы наследственности.Многие пациенты, у которых диагностированы заболевания костей, не имеют факторов риска.ДИАГНОСТИКА КОСТНЫХ ЗАБОЛЕВАНИЙ
У маленьких детей часто не диагностируют заболевания костей до тех пор, пока родители не будут освобождены от подозрений в жестоком обращении с детьми. Дети с множественными переломами или более чем двумя переломами в год часто сразу же подозреваются в качестве жертв жестокого обращения. Часто детей с заболеваниями костей забирают из-под опеки родителей еще до того, как ставится диагноз. Для диагностики заболеваний костей требуются многочисленные тесты, такие как сканирование костей, рентген, анализы крови, биопсия костей, компьютерная томография, биопсия кожи, исследования ушей, носа и горла, а также магнитно-резонансная томография.Некоторые заболевания костей, если они тяжелые, вызывают очевидные физические деформации. Обычно они диагностируются при физическом обследовании и подтверждаются простыми тестами, такими как рентген, сканирование костей или анализы крови.Заболевания костей имеют свой особый набор осложнений. Жизнь, ломающая кости, просто делая повседневные дела, делает мир опасным местом.
У детей с заболеваниями костей часто возникают проблемы адаптации и психологические проблемы, связанные с заболеванием костей и неспособностью играть, а также со страхами перед миром.Другие осложнения могут включать опасные для жизни разрывы, такие как прокалывание легких ребрами, сердечные заболевания, сколиоз, а также потерю слуха или травму головного мозга.
Изображение: Bones
ЛЕЧЕНИЕ КОСТНЫХ ЗАБОЛЕВАНИЙ
Варианты лечения могут различаться и часто зависят от возраста пациента, общего состояния здоровья, степени заболевания, способности пациента переносить лечение, ожидаемого прогрессирования заболевания и предпочтений пациента. Лечение может включать хирургические процедуры для защиты костей от повреждений, деформации или проблем с выравниванием, лекарства, физиотерапию, замену суставов, ограничение свободы передвижения, устройства помощи при передвижении, шинирование, фиксацию, установку стержней (размещение стержней рядом или даже в кости для позволяют прямой рост), основная декомпрессия (процедура, при которой удаляется внутренний слой кости), костные трансплантаты (трансплантация здоровой кости для содействия росту нездоровой кости), химиотерапия, лучевая терапия, ампутация, когда нет другой альтернативы, и лечение переломов.Варианты самообслуживания включают в себя заботу о защите костей и костной структуры, тщательное наблюдение за сердцем, легкими, ушами и способностью слышать, а также выполнение упражнений, насколько это возможно и разумно. Поддерживающий уход и эмоциональная поддержка необходимы, особенно для детей. Здоровое питание может серьезно повлиять на общее состояние здоровья или ухудшение состояния здоровья пациента. Плохое питание может способствовать появлению симптомов и даже способствовать прогрессированию болезни. Правильная реакция на боль может означать разницу между незначительным и серьезным повреждением.Боль – естественный индикатор того, что что-то не так.
Пациентам с даже легкими заболеваниями костей необходимо реагировать на их болезненные симптомы. Самообразование важно, поскольку позволяет пациенту полностью понять свои лучшие варианты лечения и позволяет ему полностью участвовать в процессе принятия решений.
Справиться с заболеванием костей очень сложно. Одно только обезболивание может вызвать у пациента сонливость или отсутствие мотивации. Поддержка семьи необходима, как и психологическая поддержка.Заболевания костей могут ограничивать подвижность и независимость, и многие пациенты с заболеваниями костей действительно подходят для собак-поводырей. Собаки-поводыри и другие методы пропаганды независимости могут повысить самооценку, а также открывают возможности, которых у пациентов с заболеваниями костей раньше не было. Тесно сотрудничать с врачами, специалистами в области психического здоровья и членами семьи, чтобы найти мероприятия и устройства, способствующие продвижению независимости, и идеи, которые могут сделать члена семьи с заболеванием костей максимально активным и активным.
Комментарии участниковЛекарства, обычно используемые при этих заболеваниях:
Препараты от болезней костей.
Болезнь Педжета – знания для студентов-медиков и врачей
Болезнь Педжета костей (PDB, или деформирующий остит) – это медленно прогрессирующее моностотическое или полиостотическое заболевание скелета. Он характеризуется повышенным метаболизмом костной ткани, в результате чего нормальная пластинчатая кость заменяется слабой тканой костью. Причина этого распространенного, но недостаточно диагностированного заболевания скелета неизвестна. Он преимущественно поражает людей старше 55 лет и характеризуется локальной болью и костными деформациями (например, искривлением длинных костей).Рентгенография скелета, сканирование костей и определение уровня щелочной фосфатазы в сыворотке – важные тесты для диагностики и мониторинга прогрессирования PDB. Лечение в основном является поддерживающим и включает использование бисфосфонатов для подавления функции остеокластов.
Болезнь Педжета костей не следует путать с болезнью Педжета сосков (см. Карциному груди) или болезнью Педжета вульвы (см. Карциному вульвы), которые названы в честь того же врача.
.Что такое кость? | Национальный ресурсный центр NIH по остеопорозу и родственным заболеваниям костей
Чтобы понять остеопороз, важно знать о костях. Кость, состоящая в основном из коллагена, – это живая, растущая ткань. Коллаген – это белок, который обеспечивает мягкий каркас, а фосфат кальция – минерал, который добавляет прочности и укрепляет каркас. Эта комбинация коллагена и кальция делает кости достаточно прочными и гибкими, чтобы выдерживать стресс. Более 99 процентов кальция в организме содержится в костях и зубах.Оставшийся 1 процент находится в крови.
В теле встречаются два типа костей – кортикальные и трабекулярные. Кортикальная кость плотная и компактная. Он образует внешний слой кости. Трабекулярная кость составляет внутренний слой кости и имеет губчатую сотовую структуру.
Счет в банке кости
Думайте о кости как о банковском счете, на который вы «кладете» и «забираете» костную ткань. В детстве и подростковом возрасте новая кость добавляется к скелету быстрее, чем удаляется старая кость.В результате кости становятся больше, тяжелее и плотнее. У большинства людей формирование кости продолжается более быстрыми темпами, чем ее удаление, до тех пор, пока костная масса не достигнет пика в течение третьего десятилетия жизни.
После 20 лет количество «изъянов» костей может превышать количество «отложений». Для многих людей эту потерю костной массы можно предотвратить, продолжая получать кальций, витамин D и заниматься физическими упражнениями, а также избегая табака и чрезмерного употребления алкоголя. Остеопороз развивается, когда удаление кости происходит слишком быстро, замена происходит слишком медленно или и то, и другое.У вас больше шансов заболеть остеопорозом, если вы не достигли максимальной пиковой костной массы в годы, когда вы строили кости.
Женщины, мужчины и остеопороз
У женщин вероятность развития остеопороза выше, чем у мужчин. Это связано с тем, что у женщин, как правило, кости меньше и тоньше, чем у мужчин, и потому, что женщины могут быстро терять костную ткань в первые 4-8 лет после менопаузы из-за резкого снижения выработки гормона эстрогена. Вырабатываемый яичниками эстроген оказывает защитное действие на кости.Женщины обычно переживают менопаузу в возрасте от 45 до 55 лет. После менопаузы потеря костной массы у женщин значительно превышает потерю у мужчин. Однако к 65 годам женщины и мужчины теряют костную ткань с одинаковой скоростью. Хотя мужчины не переживают менопаузы, выработка мужского гормона тестостерона может снижаться, что может привести к увеличению потери костной массы и большему риску развития остеопороза.
Профилактика остеопороза
Остеопороз можно предотвратить для многих людей.Профилактика важна, потому что, хотя существуют методы лечения остеопороза, лекарство еще не найдено. Комплексная программа, которая может помочь предотвратить остеопороз, включает:
- Сбалансированная диета, богатая кальцием и витамином D.
- Упражнение с отягощением.
- Здоровый образ жизни без курения и чрезмерного употребления алкоголя.
- Проверка плотности костной ткани.
- Лекарство, если необходимо.
Национальный институт здоровья, остеопороз и связанные с ним заболевания костей ~
Национальный ресурсный центр выражает признательность Национальному фонду остеопороза
за помощь в подготовке данной публикации.
Для справки
Для получения обновлений и любых вопросов о принимаемых вами лекарствах, пожалуйста, обращайтесь по телефону
Управление по санитарному надзору за качеством пищевых продуктов и медикаментов США
Бесплатный звонок: 888-INFO-FDA (888-463-6332)
Веб-сайт: https://www.fda.gov
Для получения дополнительной информации о конкретных лекарствах посетите веб-сайт Drugs @ FDA по адресу https://www.accessdata.fda.gov/scripts/cder/daf. Drugs @ FDA – это каталог одобренных FDA лекарственных препаратов с возможностью поиска.
NIH Pub.№ 18-7876
.Дети и их кости: руководство для родителей
Обычно, когда родители думают о здоровье своих детей, они не думают об их костях. Но построение здоровых костей за счет здорового питания и образа жизни в детстве важно для предотвращения остеопороза и переломов в более позднем возрасте.
Остеопороз, заболевание, из-за которого кости становятся менее плотными и более склонными к переломам, было названо «детской болезнью с последствиями старости», потому что костная масса, полученная в детстве и подростковом возрасте, является важным фактором, определяющим здоровье скелета на протяжении всей жизни.Привычки к здоровью, которые формируются у ваших детей сейчас, могут сделать или буквально сломать их кости с возрастом.
Почему детство – такое важное время для развития костей?
Кости – это основа для растущего тела вашего ребенка. Кость – это живая ткань, которая постоянно изменяется, при этом фрагменты старой кости удаляются и заменяются новой. Вы можете думать о кости как о банковском счете, на котором (с вашей помощью) ваши дети делают «депозиты» и «изъятия» костной ткани. В детстве и подростковом возрасте гораздо больше кости откладывается, чем удаляется, поскольку скелет растет как в размере, так и в плотности.
Для большинства людей количество костной ткани в скелете (известное как костная масса) достигает пика к 25 годам. К этому моменту кости достигли максимальной прочности и плотности. До 90 процентов максимальной костной массы приобретается к 18 годам у девочек и к 20 годам у мальчиков, поэтому молодежь – лучшее время для ваших детей «инвестировать» в здоровье своих костей.
Создание счета в «костном банке» для ваших детей во многом похоже на сбережения на их образование: чем больше они могут откладывать, когда они молоды, тем дольше этого должно хватить, когда они станут старше.
Что такое остеопороз? Разве это не достается старикам?
Остеопороз – это заболевание, при котором кости становятся хрупкими и легко ломаются. Когда у кого-то остеопороз, это означает, что его / ее «банковский счет» костной ткани упал до низкого уровня. Если наблюдается значительная потеря костной массы, даже чихание или наклон, чтобы завязать обувь, могут вызвать перелом кости позвоночника. Бедра, ребра и кости запястий также легко ломаются. Переломы от остеопороза могут быть болезненными и уродовать.От болезни нет лекарства.
Остеопороз чаще всего встречается у пожилых людей, но также может возникать у людей молодого и среднего возраста. Оптимизация максимальной костной массы и формирование здорового образа жизни костей в молодости – важные способы предотвратить или минимизировать риск остеопороза во взрослом возрасте.
Факторы, влияющие на пиковую костную массу
На пиковую массу костной ткани влияет множество факторов: некоторые из них нельзя изменить, например пол и раса, а некоторые – можно, например, питание и физическая активность.
Пол: Масса или плотность костей у мужчин обычно выше, чем у женщин. До полового созревания мальчики и девочки развивают костную массу с одинаковой скоростью. Однако после полового созревания мальчики, как правило, приобретают большую костную массу, чем девочки.
Раса: По причинам, которые до сих пор не до конца понятны, афроамериканские девушки, как правило, имеют более высокую пиковую костную массу, чем белые девушки, а афроамериканские женщины имеют более низкий риск остеопороза в более позднем возрасте. Необходимы дополнительные исследования, чтобы понять различия в плотности костей между различными расовыми и этническими группами.Однако, поскольку все женщины, независимо от расы, подвержены значительному риску остеопороза, девушкам всех рас необходимо наращивать как можно больше костей, чтобы защитить себя от этого заболевания.
Гормональные факторы: Половые гормоны, включая эстроген и тестостерон, необходимы для развития костной массы. Девочки, у которых менструация начинается в раннем возрасте, обычно имеют большую плотность костей. Те, кто часто пропускает менструальный цикл, иногда имеют более низкую плотность костей.
Статус питания: Кальций является важным питательным веществом для здоровья костей.Также важна хорошо сбалансированная диета, включающая достаточное количество витаминов и минералов, таких как магний, цинк и витамин D.
Физическая активность: Физическая активность важна для построения здоровых костей. Он обеспечивает преимущества, которые наиболее выражены в тех областях скелета, которые несут наибольшую нагрузку. К этим областям относятся бедра во время ходьбы и бега, а также руки во время гимнастики и подъема тяжестей.
Как я могу помочь сохранить здоровье костей моих детей?
Здоровые привычки, которые помогают вашим детям развиваться и расти, также пойдут на пользу их костям.Один из лучших способов привить своим детям здоровые привычки – это самому быть хорошим примером для подражания. Хотите верьте, хотите нет, но ваши дети смотрят, и ваши привычки, как хорошие, так и плохие, имеют сильное влияние на их.
Две самые важные привычки в отношении здоровья костей, которые нужно поддерживать на протяжении всей жизни, – это правильное питание и большая физическая активность.
Питание для здоровья костей означает употребление большого количества продуктов, богатых кальцием и витамином D. Большинство детей не получают достаточного количества кальция в своем рационе, чтобы обеспечить оптимальную пиковую массу костей.Получают ли ваши дети достаточно кальция?
| Возраст | Количество кальция (миллиграммы) |
|---|---|
| Младенцы | |
| От рождения до 6 месяцев | 200 |
| от 6 месяцев до 1 года | 260 |
| Дети / молодые люди | |
| От 1 до 3 лет | 700 |
| от 4 до 8 лет | 1 000 |
| От 9 до 18 лет | 1,300 |
| Взрослые женщины и мужчины | |
| От 19 до 50 лет | 1 000 |
| Мужчины от 51 до 70 лет | 1 000 |
| Женщины от 51 до 70 лет | 1,200 |
| 70+ лет | 1,200 |
| Беременные или кормящие женщины | |
| от 14 до 18 лет | 1,300 |
| от 19 до 50 лет | 1 000 |
| Источник: Совет по пищевым продуктам и питанию, Институт медицины Национальной академии наук, 2010 г. | |
Кальций содержится во многих пищевых продуктах, но наиболее распространенным источником является молоко и другие молочные продукты. Один стакан молока объемом 8 унций обеспечивает 300 миллиграммов (мг) кальция, что составляет около одной трети рекомендуемой дозы для детей младшего возраста и около четверти рекомендуемой дозы для подростков. Кроме того, молоко поставляет другие минералы и витамины, необходимые организму. В таблице на следующей странице показано содержание кальция в некоторых продуктах и напитках с высоким содержанием кальция.Вашим детям нужно несколько порций этих продуктов каждый день, чтобы удовлетворить их потребность в кальции.
Как уговорить дочь пить молоко вместо диетической газировки? Она думает, что молоко сделает ее жирной.
Безалкогольные напитки, как правило, вытесняют богатые кальцием напитки в рационе многих детей и подростков. Фактически, исследования показали, что девушки, которые пьют безалкогольные напитки, потребляют гораздо меньше кальция, чем те, кто не пьет.
Для вашей дочери важно знать, что хорошим источником кальция не обязательно должен быть откорм.Обезжиренное молоко, нежирные сыры и йогурт, обогащенные кальцием соки и хлопья, а также зеленые листовые овощи легко вписываются в здоровую диету с низким содержанием жиров. Замена даже одной газировки каждый день молоком или фруктовым коктейлем на основе молока может значительно увеличить потребление кальция.
| Продукты питания | Кальций (мг) | Дневная стоимость (%) |
|---|---|---|
| Сардины, консервированные в масле, с костями, 3 унции. | 324 | 32 |
| Сыр Чеддер, 1 ½ унции, тертый | 306 | 31 |
| Молоко, обезжиренное, 8 жидких унций. | 302 | 30 |
| Йогурт, простой, обезжиренный, 8 унций. | 300 | 30 |
| Молоко с пониженным содержанием жира (2% молочного жира), без твердых веществ, 8 жидких унций. | 297 | 30 |
| Молоко цельное (3.25% молочного жира), 8 жидких унций. | 291 | 29 |
| Молоко, пахта, 8 жидких унций. | 285 | 29 |
| Молоко с пониженным содержанием лактозы, 8 жидких унций. (содержание незначительно меняется в зависимости от содержания жира; в среднем = 300 мг) | 285 до 302 | 29–30 |
| Творог 1% молочного жира, 2 стакана без упаковки | 276 | 28 |
| Моцарелла, частично обезжиренное, 1½ унции. | 275 | 28 |
| Тофу, твердый, с кальцием, ½ стакана * | 204 | 20 |
| Апельсиновый сок, обогащенный кальцием, 6 жидких унций. | 200 до 260 | от 20 до 26 |
| Лосось, розовый, консервированный, твердые вещества с костью, 3 унции. | 181 | 18 |
| Пудинг шоколадный растворимый, приготовленный из 2% молока, ½ стакана | 153 | 15 |
| Тофу мягкий, с кальцием, ½ стакана * | 138 | 14 |
| Напиток для завтрака, со вкусом апельсина, порошок, приготовленный на воде, 8 жидких унций. | 133 | 13 |
| Замороженный йогурт, ваниль, мягкая подача, ½ стакана | 103 | 10 |
| Готовая к употреблению каша, обогащенная кальцием, 1 стакан | от 100 до 1000 | от 10 до 100 |
| Зелень репы, отварная, ½ стакана | 99 | 10 |
| Кале, сырая, 1 стакан | 90 | 9 |
| Капуста, приготовленная, 1 стакан | 94 | 9 |
| Мороженое, ваниль, ½ стакана | 85 | 8.5 |
| Соевый напиток, обогащенный кальцием, 8 жидких унций. | от 80 до 500 | 8 до 50 |
| Китайская капуста, сырая, 1 стакан | 74 | 7 |
| Тортилья, кукуруза, готовая к выпечке / для жарки, 1 средний | 42 | 4 |
| Тортилья, мука, готовая к выпечке / жарке, одна 6 дюймов диаметром | 37 | 4 |
| Сметана обезжиренная, кисломолочная, 2 ст. | 32 | 3 |
| Хлеб, белый, 1 унция. | 31 | 3 |
| Брокколи, сырая, ½ стакана | 21 | 2 |
| Хлеб, цельнозерновой, 1 ломтик | 20 | 2 |
| Сыр сливочный, обычный, 1 столовая ложка | 12 | 1 |
| Источник: Heaney et al. 2000; USDA 2002. * Значения кальция указаны только для тофу, обработанного с солью кальция. Тофу, обработанный некальциевой солью, не будет содержать значительного количества кальция. | ||
Но мои дети не любят молоко.
Молоко – не единственный способ ощутить его преимущества. Например, попробуйте приготовить суп с овсяными хлопьями или другие каши с молоком вместо воды. На завтрак или закуску залить молоком каши. Добавьте молоко во фруктовый смузи или молочный коктейль. Шоколадное молоко и какао, приготовленные из молока, также могут увеличить количество молока в рационе вашего ребенка.
Источники кальция также могут включать унцию или две сыра для пиццы или чизбургера, чашку обогащенного кальцием апельсинового сока или небольшую упаковку йогурта.Ваши дети также могут получать кальций из темно-зеленых листовых овощей, таких как капуста или бок-чой, или из таких продуктов, как брокколи, миндаль, лепешки или тофу, приготовленные с кальцием. Многие популярные продукты, такие как хлопья, хлеб и соки, теперь также содержат кальций. Чтобы убедиться в этом, проверьте этикетку с информацией о пищевой ценности на упаковке.
Мой сын-подросток любит молоко, но, кажется, у него вызывает расстройство желудка. Может быть, у него непереносимость лактозы?
Люди с непереносимостью лактозы плохо переваривают лактозу – сахар, содержащийся в молоке и молочных продуктах.Непереносимость лактозы не характерна для младенцев и детей младшего возраста, но может возникать у детей старшего возраста, подростков и взрослых. Это более распространено среди людей афроамериканского, латиноамериканского, азиатского и индейского происхождения.
Многие дети с непереносимостью лактозы способны переваривать молоко, когда его подают в небольших количествах и в сочетании с другими продуктами, такими как хлопья. Они могут переносить другие молочные продукты, такие как сыр или йогурт, даже если молоко является проблемой. Безлактозные молочные продукты теперь доступны в большинстве магазинов, и есть таблетки и капли, которые вы можете добавлять в молоко и молочные продукты, чтобы облегчить их переваривание.
Обязательно включайте много продуктов с кальцием в блюда и закуски, которые вы планируете для своих детей. Миндаль, апельсиновый сок, обогащенный кальцием, лепешки, обогащенные злаки, соевые напитки и брокколи с соусом – вот несколько отличных вариантов. Хотя лучше всего получать кальций из пищи, добавки кальция также могут быть полезны.
Как читать на этикетке продукта кальций
Этикетка продукта питания под названием «Пищевая ценность» показывает, насколько одна порция этого продукта вносит вклад в общее количество кальция, а также других питательных веществ, необходимых вам каждый день.Это выражается в процентах от рекомендуемой суточной нормы (% DV) кальция. Для целей маркировки это основано на ежедневной рекомендации 1000 миллиграммов кальция для людей от 19 до 50 лет. Поскольку детям и подросткам от 9 до 18 лет требуется больше кальция, их целевой% DV выше, как указано ниже:
| Возраст | Рекомендуемое потребление кальция | % Целевое значение DV |
|---|---|---|
| от 9 до 18 | 1300 мг | 130% DV |
| 19-50 | 1000 мг | 100% DV |
Вот простое эмпирическое правило для оценки содержания кальция в пище: 20% дневной нормы или более – это высокое содержание кальция.Это означает, что это пища с высоким содержанием кальция и вносит много кальция в рацион. Пища с содержанием кальция 5% от дневной нормы или ниже вносит мало кальция в рацион и является его низким источником.
Если вы хотите преобразовать% DV кальция в миллиграммы, вы можете умножить его на 10. Например, если в одноразовой упаковке йогурта указано 30% DV кальция, он содержит 300 мг кальция (30 × 10).
Очень важно ежедневно есть много продуктов с высоким содержанием кальция. Для удовлетворения своих потребностей в кальции детям от 9 до 18 лет необходимо примерно четыре порции продуктов с 30% дневной дневной нормы кальция (300 мг каждая) или от шести до семи порций продуктов с 20% дневной дневной нормой кальция (200 мг каждая) каждую. день.Продукты с более низким% суточной нормы кальция также важны для восполнения пробелов и обеспечения того, чтобы ваши дети получали весь необходимый им кальций.
Моя дочь постоянно сидит на диете. Я должен быть обеспокоен?
Поддержание правильного веса важно для общего здоровья, но не менее важно хорошее питание. Если ваша дочь избегает употребления молока и молочных продуктов и сильно ограничивает прием пищи, вероятно, она не получает достаточно кальция. Ей требуется более сбалансированная диета, включающая нежирные молочные продукты и другие продукты, богатые кальцием.Добавки кальция также могут быть полезны, чтобы убедиться, что она получает достаточно этого важного питательного вещества.
Вам следует обсудить свои проблемы с врачом вашей дочери. Если ваша дочь составляет до 3 процентов американских девочек и молодых женщин с расстройствами пищевого поведения, проблема еще более серьезна. Расстройства пищевого поведения, особенно нервная анорексия, могут приводить к пропущенным или нерегулярным менструальным циклам или к полному их отсутствию, известному как аменорея. Это признаки низкого уровня эстрогена, гормона, необходимого для развития плотности костей и достижения максимальной костной массы.У девочек с нервной анорексией переломы часто являются первым признаком болезни. Кроме того, снижение выработки эстрогена в подростковом возрасте может увеличить риск остеопороза и переломов у вашей дочери в более позднем возрасте. В тяжелых случаях у девочек с расстройствами пищевого поведения может даже развиться остеопороз в возрасте двадцати лет, и они могут обнаружить, что повреждение костей невозможно исправить в более позднем возрасте.
Обратите внимание на следующие признаки и обратитесь к врачу своей дочери, если вы считаете, что у вашей дочери есть или есть риск развития расстройства пищевого поведения:
- Пропущенные менструации после регулярных менструаций в течение как минимум нескольких месяцев.
- Чрезвычайная и / или нездоровая на вид худоба.
- Экстремальная или быстрая потеря веса.
- Частые диеты, такие как:
- Ест очень мало.
- Не есть в присутствии других.
- Походы в туалет после еды.
- Забота о худобе.
- Упор на низкокалорийные и диетические продукты.
- Перетренированность или чрезмерная физическая нагрузка.
Следует ли давать моим детям добавки кальция?
Эксперты считают, что кальций по возможности должен поступать из пищевых источников.Однако, если вы считаете, что ваши дети не получают достаточного количества кальция из своего рациона, вы можете подумать о добавке кальция.
Как физическая активность помогает костям моих детей?
Мышцы становятся сильнее, когда мы их используем. Та же идея применима к костям: чем больше они работают, тем сильнее становятся. Любые физические упражнения отлично подходят для ваших детей, но для их костей лучше всего подходят такие упражнения, как ходьба, бег, походы, танцы, теннис, баскетбол, гимнастика и футбол.Такие упражнения с отягощениями, как поднятие тяжестей, также могут укрепить кости. Плавание и езда на велосипеде улучшают общее состояние здоровья ваших детей, но не способствуют увеличению плотности костей. Организованные виды спорта могут приносить удовольствие и укреплять уверенность в себе, но это не единственный способ укрепить здоровье костей.
Самое главное, чтобы ваши дети проводили меньше времени сидя и больше времени на ногах и в движении. Один или с друзьями, дома или в парке один из лучших подарков, который вы можете подарить своим детям, – это пожизненная любовь к физической активности.
Можно ли слишком много заниматься?
Для большинства людей, включая детей и подростков, проблема состоит в том, чтобы получить достаточную физическую активность. Однако чрезмерные упражнения и перетренированность, часто в сочетании с ограничением в еде, могут быть проблемой, особенно для некоторых спортсменок и танцовщиц, а также девочек, которые одержимы похуданием. Перетренированность, как и расстройства пищевого поведения, может привести к снижению эстрогена и, в конечном итоге, к тонким костям, которые легко ломаются.
Много лет назад тренеры и тренеры нередко поощряли спортсменов быть максимально худыми во многих видах спорта, включая танцы, гимнастику, фигурное катание, бег и ныряние.К счастью, многие тренеры теперь понимают, что быть слишком худым вредно для здоровья и может отрицательно сказаться на производительности, а также на здоровье на протяжении всей жизни.
Что еще могут делать мои дети, кроме богатой кальцием пищи и физических упражнений с отягощением, чтобы поддерживать здоровье своих костей?
Им следует избегать курения. Вы, наверное, знаете, что курение вредно для сердца и легких, но вы можете не знать, что курение вредно для костной ткани. Курение может повредить ваши кости как прямо, так и косвенно.Несколько исследований связывают курение с повышенным риском переломов. Многие опасности, связанные с курением, делают его привычкой избегать.
Вы можете подумать, что еще рано беспокоиться о курении, но привычка обычно возникает в детстве или подростковом возрасте. Фактически, большинство людей, употребляющих табачные изделия, начинают обучение еще до окончания средней школы. Хорошие новости? Если ваши дети заканчивают среднюю школу как некурящие, они, вероятно, останутся такими на всю жизнь.
Дети, которые к десятилетнему возрасту усваивают правильное питание и привычки заниматься спортом,
с большей вероятностью будут носить эти привычки с собой на всю оставшуюся жизнь.
У моего сына астма, и он принимает стероидные препараты, чтобы контролировать ее. Его врач сказал, что это может повлиять на его кости. Что мы можем с этим поделать?
Сама по себе астма не представляет угрозы для здоровья костей, но некоторые лекарства, используемые для лечения этого заболевания, могут оказывать негативное воздействие на кости при длительном приеме. Кортикостероиды, один из видов противовоспалительных препаратов, часто назначают при астме. Эти лекарства могут уменьшить поглощение кальция из пищи, увеличить потерю кальция почками и уменьшить банковский счет костей ребенка.
Дети, страдающие астмой, нуждаются в особом уходе за своими костями, обеспечивая достаточное количество кальция наряду с упражнениями с отягощениями и отягощениями. Некоторые поставщики медицинских услуг рекомендуют дополнительный прием кальция каждый день. Многие думают, что молоко и молочные продукты – отличные источники кальция и витамина D – вызывают приступы астмы, но это, вероятно, верно только в том случае, если у вашего ребенка аллергия на молочные продукты. К сожалению, это заблуждение часто приводит к ненужному отказу от молочных продуктов, что вызывает беспокойство, особенно в годы наращивания костей.
Поскольку физические упражнения часто могут вызвать приступ астмы, многие люди с астмой избегают физических нагрузок с отягощениями, которые укрепляют кости. Дети, страдающие астмой, могут более комфортно тренироваться в помещении с кондиционером, например в школьном спортзале или оздоровительном клубе.
Обратитесь к врачу вашего ребенка за дополнительной информацией о защите его костей, когда он принимает лекарства от астмы.
Мой 8-летний сын – смельчак и уже сломал несколько костей. Может ли у него быть такая проблема, как остеопороз в таком молодом возрасте?
Остеопороз среди детей и подростков встречается редко.Когда это происходит, это обычно вызвано основным заболеванием или лекарствами, используемыми для лечения таких расстройств. Это называется вторичным остеопорозом. Это также может быть результатом генетического нарушения, такого как несовершенный остеогенез, при котором кости легко ломаются по незначительной причине или без видимой причины. Иногда причину ювенильного остеопороза не установить. Это известно как идиопатический ювенильный остеопороз. Два или более перелома с небольшой ударной нагрузкой могут быть признаком одного из этих заболеваний.
Если вас беспокоят частые переломы вашего сына, обратитесь к его врачу за дополнительной информацией.
Как мне дозвониться до моих детей? Они точно не думают о своих костях.
Вы абсолютно правы. Исследования показали, что дети и подростки мало думают о своем здоровье. Например, их решения о диете и физических упражнениях редко принимаются на основе того, «что для них хорошо». Но мы также знаем, что вы оказываете гораздо большее влияние на решения и поведение своих детей, чем вы можете себе представить. Например, многие подростки, когда их спрашивают, кто оказал наибольшее влияние на их жизнь, называют родителей раньше друзей, братьев и сестер, бабушек и дедушек и романтических партнеров.
Некоторые расстройства, лекарства и поведение, которые могут повлиять на пиковую костную массу
Первичные расстройства
Ювенильный артрит
Сахарный диабет
Несовершенный остеогенез
Гипертиреоз
Гиперпаратиреоз
Синдром Кушинга
Синдромы мальабсорбции
Нервная анорексия
Болезнь почек
Заболевание печени
Лекарства
Некоторые противосудорожные препараты (например, от эпилепсии)
Кортикостероиды (например,g., при ревматоидном артрите, астме)
Иммунодепрессанты (например, от рака)
Поведение
Длительное бездействие или неподвижность
Недостаточное питание (особенно кальций, витамин D)
Чрезмерные упражнения, ведущие к аменорее
Курение
Злоупотребление алкоголем
Лучший способ помочь своим детям развить здоровые привычки в жизни – это быть хорошим примером для подражания. Исследования показывают, что у активных детей есть активные родители. Если вы делаете физическую активность своим приоритетом и изо всех сил стараетесь поддерживать здоровую диету, включая большое количество кальция, скорее всего, ваш позитивный образ жизни «отразится» на них на этом пути.Вот что вы можете сделать:
- Будьте образцом для подражания. Пейте молоко во время еды, ешьте закуски, богатые кальцием, и делайте много упражнений с отягощениями и отягощениями. Не курите.
- Включите в семейный обед продукты, богатые кальцием.
- Подавайте обезжиренное или нежирное молоко во время еды и закусок.
- Запаситесь закусками, богатыми кальцием, которые легко найти голодным детям, например:
Сырные кубики и струнный сыр.
Пудинги на одну порцию.
Йогурт и замороженный йогурт.
Каша с нежирным молоком.
Брокколи с йогуртовым соусом.
Апельсиновый сок, обогащенный кальцием.
Индивидуальные сырные пиццы.
Тортилья, обогащенные кальцием.
Миндаль.
- Ограничьте доступ к безалкогольным напиткам и другим закускам, которые не содержат кальций, не храня их дома.
- Помогите своим детям найти различные виды физической активности или спорта, которыми им нравится заниматься.
- Установите жесткое ограничение по времени для малоподвижных занятий, таких как просмотр телевизора, компьютеры и видеоигры.
- Научите своих детей никогда не начинайте курить , поскольку это вызывает сильную зависимость и токсично.
- Обращайте внимание на признаки расстройства пищевого поведения и перетренированности, особенно у девочек-подростков и девочек-подростков, и сразу же решайте эти проблемы.
- Поговорите с педиатром ваших детей о здоровье их костей.Если у вашего ребенка особое заболевание, которое может мешать развитию костной массы, спросите врача, как минимизировать проблему и защитить здоровье костей вашего ребенка.
- Поговорите со своими детьми об их здоровье костей и дайте им понять, что это для вас является приоритетом. Ваши дети могут не особо задумываться о здоровье, но их, вероятно, привлекают такие преимущества для здоровья, как энергия, уверенность, красивая внешность и сила.
Где я могу получить дополнительную информацию?
NIH Остеопороз и связанные с ним заболевания костей ~ Национальный ресурсный центр
2 AMS Circle
Bethesda, MD 20892-3676
Телефон: 202-223-0344
Бесплатный звонок: 800-624-BONE (2663)
TTY: 202-466-4315
Факс: 202-293-2356
Электронная почта: NIHBoneInfo @ mail.nih.gov
Веб-сайт: https://www.bones.nih.gov
Национальный институт артрита, скелетно-мышечных и кожных заболеваний (NIAMS)
Информационный центр
Национальные институты здравоохранения1 AMS Circle
Bethesda, MD 20892-3675
Телефон: 301-495-4484
Бесплатный звонок: 877-22-NIAMS (877-226-4267)
TTY: 301-565-2966
Факс: 301-718- 6366
Электронная почта: [email protected]
Веб-сайт: https://www.niams.nih.gov
Национальный фонд остеопороза
251 18th Street S, Suite 630
Arlington, VA 22202
Телефон: 202-223-2227
Бесплатный звонок: 800-231-4222
Веб-сайт: https: // www.nof.org
Для справки
Этот информационный бюллетень содержит информацию о лекарствах, используемых для лечения обсуждаемого здесь состояния здоровья. При разработке этого информационного бюллетеня мы включили самую свежую (точную) доступную информацию. Время от времени появляется новая информация о лекарствах.
Для получения обновленной информации и любых вопросов о любых принимаемых вами лекарствах, пожалуйста, свяжитесь с Управлением по контролю за продуктами и лекарствами США (FDA) по бесплатному телефону 888-INFO-FDA (888-463-6332) или посетите его веб-сайт по адресу https: // www. .fda.gov. Для получения дополнительной информации о конкретных лекарствах посетите веб-сайт Drugs @ FDA по адресу https://www.accessdata.fda.gov/scripts/cder/daf. Drugs @ FDA – это каталог одобренных FDA лекарственных препаратов с возможностью поиска.
Для получения обновлений и вопросов о статистике, пожалуйста, свяжитесь с Национальным центром статистики здравоохранения при Центрах контроля и профилактики заболеваний по бесплатному телефону 800-232-4636 или посетите его веб-сайт https://www.cdc.gov/nchs.
Публикация NIH № 18-5186-E
.Почему хрустит колено при разгибании и что делать: Лечение хруста в коленях при сгибании и разгибании: причины, народные средства
23 Сентября 2019 Литвиненко А.С. 823
У вас скрипят колени при сгибании и разгибании, появились боли или дискомфорт? Это могут быть первые предвестники серьезных заболеваний. В медицинском центре “Стопартроз” выяснят что стало причиной, проведут диагностику и помогут с лечением. В нашем арсенале более 20 эффективных методов.
Почему скрипит колено при сгибании
Гладкое и безболезненное сгибание и разгибание в коленном суставе обеспечивает гиалиновый хрящ. С возрастом нарушается питание и структура хряща, что увеличивает их трение суставных поверхностей друг о друга.
Основные причины боли и хруста в колене при сгибании:
-
Нарушение состава или объема синовиальной жидкости, которая служит своеобразной смазкой и предотвращает боль и хруст коленного сустава во время разгибания.
-
Избыточный вес увеличивает нагрузку на суставы. Пациенты часто жалуются на то, что скрипят колени при сгибании и разгибании.
-
Эндокринные заболевания связанные с нарушением обмена кальция и фосфора. Приводят к изменению состава костной ткани и хрящей.
-
Генетическая предрасположенность – людям, у кого есть близкие родственники, страдающие дегенеративными изменениями опорно-двигательной системы, стоит быть особенно внимательными к своему здоровью. Первым тревожным симптомом обычно выступает чувство тяжести в коленном суставе.
-
Гиподинамия – часто у тех, кто жалуется на скрип, причины кроются именно в малоподвижном образе жизни.
-
Заболевания суставов: артроз, артрит, гонартроз. Характерный симптом появление посторонних звуков в работе сустава.
-
Повреждение мениска. Происходит в результате скручивания колена, пациенты жалуются что внезапно в колене хрустнуло и появилась боль.
-
Перелом или вывих. Беспокоят сильные боли, выраженный отек, треск в колене, эти симптомы говорят о серьезной травме.
В нормальном суставе тоже могут появляться посторонние звуки, например если хрустит колено при резком разгибании, но не болит может говорить о перетекании суставной жидкости из одного отдела сустава в другой. Появление отека, боли или дискомфорта говорит о том, что начался воспалительный процесс.
Читайте также, что делать, если колени хрустят при ходьбе.
|
| Лечение хруста в колене уколами |
Диагностика
При обращении пациента с жалобами на боль и хруст в колене при сгибании, врач ортопед проводит осмотр, проверяет объем движений в суставе. Назначают дополнительные исследования – рентгенографию, УЗИ, МРТ, лабораторное исследование крови и мочи.
-
УЗИ-диагностика
Неинвазивное исследование мышц, связок, сухожилий, суставов с помощью ультразвуковых волн.
-
Рентгенография
Обследование не информативно при воспалении мягких тканей.
-
Анализы
Общие анализы крови и мочи, биохимия крови показывают признаки воспаления, наличие инфекции, нарушения в костной и хрящевой тканях.
-
МРТ
Магнитно-резонансная томография Высокоточный метод диагностики суставов с информативностью до 99%. Позволяет получить срезы тканей на любом уровне.
Своевременное обращение позволит выяснить причины появления хруста в коленном суставе и принять необходимые меры. Лечение зависит от стадии болезни, возраста пациента, наличия сопутствующих патологий, общего состояния организма.
Консервативные методы лечения
-
Противовоспалительные средства. Представлены как в виде таблеток, мазей, гелей, уколов от боли в колене и т.д.
-
Хондропротекторы – укрепляют суставной хрящ. Принимают курсом не менее 3-4 месяцев.
-
Внутрисуставные инъекции искусственной смазки
-
Лечебная гимнастика – позволяет хорошо разработать коленный сустав. Первые занятия лучше проводить под контролем специалиста ЛФК.
-
Плавание, велосипедные прогулки, пешая ходьба помогут укрепить суставы и улучшить кровообращение.
Ускорить лечение поможет эффективная витаминотерапия и употребление минеральных комплексов.
Комментирует врач-ортопед Литвиненко Андрей Сергеевич:
Хирургическое лечение проводят по строгим показаниям, в том числе при неэффективности консервативных методов лечения.
Профилактика
Чтобы неприятный хруст в коленных суставах не нарушал ваш привычный образ жизни, заранее позаботьтесь о профилактике. Для этого необходимо выполнять несколько несложных правил:
-
Заниматься спортом – это позволит укрепить мышцы, в результате чего суставы смогут легче переносить нагрузки. Не обязательно тренироваться на износ в спортивном зале. Пойдут на пользу элементарные гимнастические упражнения, прогулки пешком, поездки на велосипеде. Если вы много занимаетесь на тренажерах, используйте наколенники, благодаря которым коленная чашечка будет надежно защищена от повреждений.
-
Правильно питаться – чтобы суставы нормально функционировали, к ним должно поступать достаточное количество полезных веществ и витаминов. В меню должны всегда быть молочные продукты, свежие овощи и мясо.
Записывайтесь к нам на лечение по телефону +7 495 134 03 41 или оставляйте заявку на сайте.
Хруст в колене при разгибании
Лечение хруста и болей в коленях при сгибании и разгибании
Многие люди, даже полностью здоровые, иногда слышали у себя в коленях хруст при сгибании или разгибании, но не все понимают, что иногда такой симптом требует лечения. Причины его могут иметь физиологическую и патологическую природу. И если первые не представляют угрозы для здоровья, то вторые сигнализируют о ряде серьезных заболеваний.
Физиологические причины хруста

Когда колено хрустит на фоне отсутствия болевых ощущений, причина может скрываться в физиологических особенностях его работы. Постепенно в процессе сгибания и разгибания может растягиваться и увеличиваться суставная сумка, ограничивающая сустав. В смазке, наполняющей ее, начинают образовываться пузырьки газа. При сгибательных движениях колена они лопаются. Возникает звонкий хруст, напоминающий щелчок.
Кроме этого, физиологический хруст может наблюдаться в следующих случаях:
- В процессе сгибания и разгибания сустава в неудобной позе, когда соприкасаются суставные выступы.
- При растяжении околосуставных связок. Оно может возникать из-за долгого пребывания колена в растянутом положении.
- У ребенка из-за гиперподвижности костей или несформированного скелета.
Физиологический хруст в коленном суставе не считается травмой либо отклонением в работе сустава.
Также читайте другую статью о психосоматике.
Хруст в коленях патологического характера
Определить, что сустав хрустит и болит колено при сгибании из-за наличия какой-либо патологии, чаще всего можно самостоятельно, поскольку присутствуют следующие симптомы:
- колено болит, причиняя сильный дискомфорт;
- присутствует припухлость, отечность около сустава;
- ограниченная подвижность сустава;
- покраснение колена.
Хруст в коленях при сгибании и разгибании требует лечения, если он патологической природы, чаще всего характеризуется приглушенным, негромким звуком.
Важно! При наличии этих симптомов требуется без замедления обратиться к врачу.

Многие неблагоприятные факторы способны привести к нарушениям в суставах. В результате воздействия этих факторов в них происходят определенные изменения, из-за которых развивается болезнь сустава и появляется хруст в колене при разгибании. К таким факторам относят:
- высокие физические нагрузки;
- лишний вес;
- заболевания эндокринной системы, например, сахарный диабет;
- ношение обуви с высоким каблуком.
Кроме того, повлечь за собой патологии способен сидячий образ жизни и даже неправильный рацион, а именно обилие соленой и сладкой пищи.
Травмы
Боль и хруст в коленях при сгибании могут вызвать повреждения таких элементов, как:
Хрустят и щелкают суставы в этих случаях вследствие неравномерной нагрузки на них.
Какие патологии суставов сопровождаются хрустом?
Если колено стало хрустеть и ему трудно сгибаться и разгибаться, но травмы исключены, то, вероятнее всего, дело в воспалении или иных патологических процессах во внутрисуставной среде.
Артрит
Артрит — воспаление суставной ткани, которое влечет за собой изменения в структуре хрящей и накопление воспалительного экссудата. Выделяют несколько видов воспаления суставов, наиболее часто встречаются ревматоидный и подагрический артрит.
Ревматоидный артрит
Точные причины его возникновения еще до конца не изучены, но известно, что оно тесно взаимосвязано с иммунной системой и нарушениями ее работы. Для этой болезни характерно хроническое воспаление сустава и его синовиальной оболочки.
Для справки! По статистике, среди ста пациентов с ревматоидным артритом 60 заболевших – это женщины. Причем поразить он может как в зрелом, так и в пожилом возрасте.
На начальных стадиях развития артрита практически отсутствует какой-либо дискомфорт в коленном суставе, на поздних – сгибательные и разгибательные движения практически невозможно выполнить.
Подагрический артрит
Характеризуется накоплением на поверхности сустава кристаллов кальция и мочевой кислоты, что связано с их избыточным образованием или неправильным выведением из организма. Часто причинами становятся следующие явления:
- заболевания мочеполовой системы или органов желудочно-кишечного тракта;
- нарушения обмена веществ;
- травмы;
- авитаминоз.
Часто болезнь возникает в пожилом возрасте. Подагра сопровождается появлением на коже тофусов – кристаллы мочевой кислоты скапливаются под кожей.
Артроз

Это поражение сустава, которое характеризуется такими явлениями:
- истончение хряща, деление его на волокна;
- увеличение костных отростков;
- сокращение образования синовиальной жидкости.
В пожилом возрасте артроз относят к физиологическим явлениям, и связывают его появление с уменьшением в хрящевой ткани количества белка. В молодости артроз может возникнуть вследствие таких явлений, как повышенная нагрузка на колени (например, тяжелая физическая работа) или ожирение.
Важно! Пораженный артрозом сустав плохо восстанавливается, а на поздних стадиях возможно его полное разрушение. Поэтому нельзя пускать болезнь на самотек.
Синдром гипермобильности коленных суставов
Это заболевание характеризуется повышенной гибкостью и избыточной подвижностью коленного сустава. Хруст в колене – один из главных симптомов этого синдрома. Чаще всего эта патология возникает как следствие генетических нарушений, но может также развиться из-за воспаления в суставе или некоторых расстройств в организме (неврологических, гормональных).
Неправильный кальциево-фосфорный обмен
Кальций и фосфор – это те элементы, недостаток или избыток которых всегда сказывается на состоянии костей. Основными признаками неправильного кальциево-фосфорного обмена считаются следующие признаки:
- хруст;
- слабая подвижность сустава;
- болезненные ощущения;
- деформация сустава.
Эта патология развивается в силу некоторых врожденных нарушений, а также при неправильном питании.
Бурсит
Так называется воспаление суставной сумки. Характерный хрустящий звук в суставе возникает как следствие этого воспаления. Причинами его развития чаще всего становятся травмы или тяжелые физические нагрузки.
Что делать при появлении хруста в коленях?
Почему хрустят колени, и что делать, если оно перестает разгибаться? Исследованием причин хруста в суставах занимаются следующие специалисты:
Поэтому, если колено начало хрустеть, посетить нужно сначала этих специалистов. Отталкиваясь от результатов осмотра и исследований, назначается соответствующее лечение. Конечно, каждый раз бежать к врачу, если вдруг колено хрустнуло, не обязательно, но не придавать значения возникшим неприятным симптомам не стоит. Как лечить коленный сустав, если он болит и хрустит, особенно согнутый?
Если характерные звуки при сгибании не сопровождаются болью и не являются следствием болезни сустава, то избавиться от них можно попробовать самостоятельно.
Лечебная гимнастика
Необходимо регулярно проводить разминку и разгибательные движения для коленей, чтобы при сгибании и разгибании сустав не причинял дискомфорта. Отлично подойдет для этих целей элементарная утренняя зарядка, которую полезно дополнить такими упражнениями, как:
Гимнастику нужно делать недолго, 10-15 минут достаточно. Но регулярность – обязательное условие.
Для справки! Особенно хорошо в качестве разминки для коленей подойдет плавание и водные процедуры. Их практически всегда назначают пациентам с больными суставами.

При хрусте и дискомфорте в коленях можно воспользоваться мазью со змеиным или пчелиным ядом. Ее нужно нанести на область сустава и втереть. Затем помассировать ногу несколько минут и укутать теплым платком на полчаса.
Важно! После применения подобной мази необходимо хорошо мыть руки. В больших количествах мазь вызывает сильное раздражение. Также нельзя допускать попадания ее на слизистые оболочки.
Компрессы
Положительно воздействие на колено окажут компрессы, например молочные. Нужно смешать несколько ложек пшеничных отрубей с молоком до получения густой массы. Нанести ее на колено, утеплить целлофановой пленкой и полотенцем и оставить на полчаса.
Благодаря регулярному применению таких компрессов колени станут меньше хрустеть, а дискомфорт пройдет.
Ванночки
Вечером, перед сном, для суставов полезны будут теплые ванночки. Можно просто подержать ноги в теплой воде для расслабления, а можно добавить несколько капель эфирных масел, например, эвкалиптового.
Важно! Все мази, компрессы и прочие средства должен одобрить лечащий врач. Хотя они считаются народными средствами, врач должен подтвердить отсутствие противопоказаний к их использованию.
Терапия в клинических условиях
Лечащий врач может назначить следующие терапевтические методы:
- Физиотерапия. Сюда относится прогревание и ультразвук. Кроме этого, может быть назначена магнитная терапия или электрофорез.
- Различные нестероидные противовоспалительные средства, которые снимают воспаление и уменьшают боль.
- Препараты-хондопротекторы, питающие ткань хрящей и замедляющие дегенеративные процессы в ней.
- Массаж.
- Альтернативные методы (иглоукалывание, банки и прочее).
Также часто назначают различные витаминно-минеральные комплексы с содержанием фосфора и кальция.
О красных пятнах на ногах читайте тут.
Профилактика хруста в коленях
Предупредить возникновение заболевания всегда легче, чем лечить его. Поэтому очень важно придерживаться профилактических рекомендаций.Для поддержания здоровья суставов подойдут такие виды нагрузок, как:
- пешие прогулки;
- плавание;
- йога;
- езда на велосипеде.
Следует избегать продолжительного бега и резких прыжков.
Почему нужно откорректировать рацион? Следует исключить слишком соленую и острую пищу, с осторожностью относиться к сладостям. Включить в рацион побольше молочных и кисломолочных продуктов, а также морепродуктов. Необходимо также помнить, что избыточный вес оказывает негативное воздействие на кровообращение организма, а это является причиной возникновения застойных явлений в суставных тканях.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Щелкает колено при сгибании и разгибании
Если во время ходьбы слышится хруст в коленях при сгибании и разгибании, а когда приседаешь, становится больно, появляется треск и щелканье, не стоит откладывать визит к врачу. Нередко такие симптомы свидетельствуют о прогрессировании в структурах коленных суставов дегенеративных патологий, что важно своевременно ликвидировать, чтобы предотвратить развитие осложнений.
Основные причины хруста в коленях при сгибании и разгибании
Коленные суставы считаются одними из самых крупных и крепких сочленений в структуре опорно-двигательной системы человека. В нормальном состоянии щелчки и боль в колене должны отсутствовать, при этом движения ног выполняются плавно без подозрительных звуков и дискомфорта. Но если беспокоят боли, все время щелкает в коленном суставе при сгибании и разгибании, постоянно наблюдается крепитация, важно выяснить отчего такие признаки возникли.
Выделяют такие распространенные причины, из-за которых при движении хрустит и болит в коленках:
- Артроз. Дискомфорт при сгибании и разгибании возникает вследствие деформации и разрушения хрящевых структур. На начальных стадиях симптомы беспокоят при повышенных нагрузках, но по мере прогрессирования патологии признаки обостряются. Коленка сильно отекает и ноет даже в состоянии покоя. Если своевременно не начать лечение, больной станет инвалидом.
- Ревматоидный артрит. Хроническая инфекционная болезнь, при которой в суставе наблюдаются дегенеративные изменения, приводящие к нарушению его функционирования. Кожа вокруг коленного сустава становится горячей, беспокоит острая боль, а при ходьбе сочленение трещит и щелкает.
- Подагра. Хруст в коленном суставе возникает вследствие накопления в суставных тканях солей мочевой кислоты, из-за чего у человека возникает подагрический артрит.
- Остеопороз. Если в организме под влиянием негативных факторов нарушен кальциевый обмен, костные структуры истончаются и становятся пористыми. При таком заболевании колени хрустят, но не болят, особенно выражен треск при приседании и сгибании конечности.
Вернуться к оглавлению
Другие первопричины
Боль и хруст в колене могут быть следствием повреждения менисков после травмы. Спровоцировать сильный дискомфорт в коленке может воспалительный бурсит. Если в коленных суставах образуются костные наросты-остеофиты, при движении сочленения трещат и болят, в запущенных стадиях функционирование конечностей полностью нарушается. Еще одна причина — гипермобильность сустава. Это наследственная патология, при которой связки и сухожилия не удерживают сочленение в нормальном положении. Болезнь возникает и вследствие воспаления и неврологических нарушений. При движении у человека болят и скрипят суставы.
Чтобы убрать хруст в коленях, важно в первую очередь вылечить болезнь, которая спровоцировала нарушение. Для этого нужно обратиться к специалисту и узнать точный диагноз.
Почему проявляется физиологический хруст?
Похрустывание и щелчки в коленном суставе при разгибании и сгибании не всегда означает развитие опасных патологий. Нередко это указывает на физиологические явления, которые не требуют лечения. Зачастую симптомы возникают из-за растяжения или сокращения связок. Образовавшиеся в суставной жидкости пузырьки газов тоже провоцируют хруст, который больше напоминает щелканье. Если колени хрустят, но не болят, возможно это связано с неудобным положением конечности, при котором суставные выступы соприкасаются друг с другом, создавая характерные звуки.
Хруст после протезирования
В первые месяцы после установки эндопротеза человек будет слышать как скрипят колени при подъеме по лестнице, ходьбе, приседаниях. Это не считается отклонением, так как организм привыкает к чужеродному телу. Возможны даже легкие боли в области коленки, однако со временем дискомфорт проходит. Но когда реабилитация закончилась, а симптом остается, возможно изнашивание либо неправильная установка конструкции.
Причины хруста у подростков
Щелчки в колене у детей подросткового возраста возникают часто. Это не считается патологией, потому что связано с неравномерным ростом костных, мышечных и связочных структур скелета. В этом случае в суставной жидкости образуются пузырьки с газом, которые при движении схлопываются и вызывают щелчки и треск. Но по мере взросления состояние нормализуется и человека не будет беспокоить такая симптоматика. Беспокойство должны вызвать ситуации, когда при сгибании и разгибании коленные суставы болят и щелкают. Чтобы выяснить причину такого нарушения, нужно срочно обратиться к доктору.
Диагностика
Чтобы определить из-за чего хрустят колени при сгибании и разгибании, необходимо записаться на прием к ортопеду. После первичного осмотра и сбора анамнеза больному дается направление на прохождение ряда диагностических процедур, с помощью которых удастся установить точный диагноз. Для лабораторного исследования нужно сдать образец крови на присутствие ревматоидного фактора. Также проводится инструментальная диагностика с применением таких методов:
Какое назначается лечение?
Препараты
Хруст и боли в коленях помогут устранить медикаментозные средства, которые подбираются врачом строго в индивидуальном порядке. Во время лекарственной терапии важно снизить нагрузки на сустав, иммобилизовать его с помощью ортеза. Для лечения применяются такие группы препаратов:
- Нестероидные противовоспалительные. Используются таблетки, инъекции, мазь. Эффективно снимают воспаление, болевые симптомы, отечность:
- «Ибупрофен»;
- «Нимесил»;
- «Диклофенак»;
- «Найз».
- Кортикостероиды. Вводятся инъекционным способом непосредственно в пораженный сустав. Быстро снимают воспаление:
- «Гидрокортизон»;
- «Преднизолон»;
- «Триамцинолон».
- Противоподрагические. Способствуют быстрому выведению из организма солей мочевой кислоты, стимулируют обменные процессы:
- «Аллопуринол»;
- «Колхицин».
- Хондропротекторы. Восстанавливают разрушенные хрящевые структуры, предотвращают их дальнейшее разрушение:
- «Глюкозамин»;
- «Хондроитин».
Вернуться к оглавлению
Что делать с питанием?
Если у человека хрустят и болят суставы, важно отрегулировать рацион и исключить из него продукты, которые оказывают негативное влияние на организм и способствуют набору лишнего веса. При ожирении рекомендуется полностью убрать из меню сладости, сдобу, белый хлеб, копчености, животные жиры. Для восстановления хрящевой ткани полезно употреблять холодцы, желе, мясокостные бульоны. Если диагностирована подагра, в первую очередь исключается белковая пища:
Разрешено умеренно употреблять:
- твердый сыр и творог;
- грибы;
- яйца;
- бобовые;
- цветную капусту.
При диагнозе остеопороз диета состоит преимущественно из кальцийсодержащих блюд и продуктов, например, таких:
- мясо и рыба;
- морепродукты;
- молочная и кисломолочная продукция;
- орехи;
- твердые сыры.
Вернуться к оглавлению
Лечебные упражнения
Когда хрустят колени без гимнастики не обойтись. Чтобы тренировки принесли должный эффект, важно заниматься регулярно, не пропуская ни один день. Грамотно подобранный курс ЛФК способствует восстановлению и предупреждению дальнейшей деформации сустава. Рекомендуется выполнять такие базовые упражнения:
- Лежа на поверхности поднять ноги, затем согнуть в коленках, выпрямить и опустить.
- Сгибая-разгибая конечности в суставах, выполнять скользящие движения ногами, не отрывая ступней от поверхности.
- В положении сидя имитировать езду на велосипеде.
- Опираясь на спинку стула, медленно приседать.
Если колено сильно опухло и болит, от тренировок необходимо отказаться и немедленно сообщить врачу об ухудшении.
Другие методы
При дегенеративных процессах в хрящах, мышцах и связках коленного сочленения назначается курс физиотерапевтического лечения. Благодаря такой методике удастся приостановить деформационные процессы и улучшить функционирование сустава. Полезно пройти полные курсы таких физиопроцедур:
Оздоровить больное сочленение можно с помощью иглоукалывания.
- электрофорез;
- магнитотерапия;
- лазеротерапия;
- фонофорез;
- озокеритовые и парафиновые аппликации;
- иглорефлексотерапия.
Вместе с физиотерапевтическими процедурами рекомендуется записаться на курс мануального массажа. После процедур нормализуется кровоснабжение и питание пораженных суставных структур. Манипуляции включают круговые поглаживания ладонью, нажимания и постукивания подушечками пальцев. Самостоятельно можно делать дома самомассаж, дополнительно втирая аптечные мази, обладающие противовоспалительным и обезболивающим эффектом.
Народные средства
Нетрадиционная терапия не влияет на причину хруста и болезненности в коленях, но если применять методы правильно, удастся уменьшить сопутствующую симптоматику и ускорить выздоровление. Убрать воспаление, отеки и боль помогут такие средства:
- перцовая настойка;
- мазь с прополисом и сливочным маслом;
- компресс с листьями капусты или хрена;
- растирка на основе травяного настоя из зверобоя.
Вернуться к оглавлению
Профилактика
Если у человека раз щелкнуло или хрустнуло в колене, это еще не является опасным признаком. Однако когда симптоматика выражена и беспокоит все время, нужно обратить на это внимание и посетить врача. Чтобы предупредить прогрессирование суставных патологий, важно не переохлаждаться, правильно питаться, заниматься физкультурой, пить достаточно жидкости, отказаться от вредных привычек. При подозрительных признаках не заниматься самолечением, а идти к доктору.
{SOURCE}
Почему хрустят колени при сгибании и разгибании, болят с разных сторон сустава? Безобидно ли явление, доставляющее человеку дискомфорт, или требует пристального внимания? Какие факторы провоцируют определенные неудобства и что с этим делать? Чтобы получить исчерпывающие ответы, необходимо подробно разобраться в каждом вопросе.
Физиологические особенности
 Здоровый сустав сформирован по типу шарнира. Плавные и беззвучные движения природному механизму обеспечивают естественная смазка – синовиальная жидкость, заполняющая внутрисуставную полость, и хрящевые прослойки, покрывающие поверхности сочленяющихся костей.
Здоровый сустав сформирован по типу шарнира. Плавные и беззвучные движения природному механизму обеспечивают естественная смазка – синовиальная жидкость, заполняющая внутрисуставную полость, и хрящевые прослойки, покрывающие поверхности сочленяющихся костей.
Хрящ, выполняющий функцию амортизатора, и на 70% – 80% состоящий из воды, работает по принципу губки. При сгибании конечности, хрящевые волокна сжимаются, выделяя жидкость, при разгибании биологическая субстанция поглощается обратно.
Синовиальная жидкость содержит растворенный диоксид углерода. Под влиянием определенных факторов химический элемент формирует маленькие газовые пузырьки. Сближение костных структур приводит к схлопыванию вакуумных образований в жидкой среде, которое сопровождается характерным звуком – хрустом или щелчком. Процесс кавитации может протекать в любом подвижном соединении. Чаще обнаруживается в коленном суставе из-за его двигательной активности. Особенно хрустят колени при приседании, когда совершаются выраженные сгибательно-разгибательные движения.
У взрослых провокаторами «естественного хруста» могут выступать:
- передвижение в нетипичном положении;
- длительное сохранение неподвижной или неудобной позы;
- резкие движения конечностью.
Хрустящий звук, не обусловленный патологическими поражениями сустава, носит единовременный характер. Через 15 – 20 минут углекислый газ растворяется в синовиальной жидкости, и неприятный дискомфорт исчезает.
Физиологический хруст нередко сопровождает развитие опорно-двигательного аппарата у подростков. Причины кроются в повышенной эластичности суставных частей и их чрезмерной мобильности. Существует вероятность отставания роста соединительной ткани от формирования костных структур. По мере развития скелетной основы состояние стабилизируется.
Патогенетические причины
Поводом для беспокойства должны стать: продолжительный болевой синдром, отек, гипертермия, гиперемия мягких тканей в области коленного сочленения. Но это явные признаки болезненных отклонений. С возрастом суставы подвергаются дегенеративно-дистрофическим изменениям, и часто начальный этап развития заболеваний протекает в скрытой форме, либо с маловыраженными симптомами.
Роль толчкового механизма к возрастной деконструкции играет гормональный дисбаланс, четкая взаимосвязь с которым прослеживается у женщин, вступивших в климактерический период.
Кроме того, в группу с повышенным риск-фактором входят люди:
- активно занимающиеся спортом;
- переносящие хронические физические нагрузки;
- склонные к ожирению;
- ведущие малоподвижный образ жизни.
- артрозы – дегенерация и деструкция гиалинового хряща, покрывающего мыщелки большеберцовой и бедренной кости из-за нарушения поставки питательных веществ к тканям сустава; в результате хрящевые волокна высыхают, утрачивают функцию беспрепятственного скольжения, начинают травмировать друг друга;
- воспаление синовиальной сумки сустава (артриты, бурситы) – прогрессирование заболеваний приводит к образованию костно-хрящевых наростов на краевых окончаниях сочленяющихся костей;
- травматические повреждения связок, менисков, сухожилий, приведшие к отклонению в анатомическом строении коленного сустава;
- дефицит кальция в организме – на начальном этапе обнаруживается хрустом и щелчками в коленях, со временем способствует развитию остеопороза;
- подагра – развивается на фоне нарушения метаболических процессов в организме, приводит к отложению солей мочевой кислоты в суставах;
- хондроматоз – перерождение отдельных участков синовиальной оболочки, при котором здоровая ткань заменяется метапластическими клетками, а в полости сустава формируются свободные ходромные тела, меняющие свое местоположение;
- болезнь Кенига (рассекающий остеохондрит) – отделение небольшой части хрящевой прослойки от подлежащей поверхности кости с последующим смещением в суставную полость;
- деформации опорно-двигательного аппарата – разная длина конечностей, плоскостопие, сколиоз.
С настороженностью к хрусту в коленях необходимо отнестись людям, у которых кровные родственники страдают заболеваниями опорно-двигательного аппарата. Генетическая предрасположенность – одна из предпосылок, провоцирующих развитие самых разных суставных патологий.
Боль в суставах после родов
 Беременность – это прекрасный, но очень трудный период в жизни женщины. Вся биологическая система претерпевает колоссальные изменения. Благоприятствуя правильному формированию плода, увеличивается расход питательных веществ. Под действием гормонов элементы женского таза становятся эластичнее, подготавливая родовые пути к продвижению малыша. Биологические вещества не отличаются избирательным действием, вкупе размягчаются все подвижные соединения. Повышенная масса тела тяжким грузом ложится на ослабленные суставы.
Беременность – это прекрасный, но очень трудный период в жизни женщины. Вся биологическая система претерпевает колоссальные изменения. Благоприятствуя правильному формированию плода, увеличивается расход питательных веществ. Под действием гормонов элементы женского таза становятся эластичнее, подготавливая родовые пути к продвижению малыша. Биологические вещества не отличаются избирательным действием, вкупе размягчаются все подвижные соединения. Повышенная масса тела тяжким грузом ложится на ослабленные суставы.
После родов боль в коленях при вставании может быть отголоском тех процессов, которые происходили во время вынашивания плода. Проявлению болевого синдрома также содействуют:
- увеличение двигательной активности после родоразрешения;
- непроизвольный вывих сустава в процессе родов;
- неудобная поза во время кормления;
- витаминно-минеральный дефицит, особенно недостаток кальция в организме;
- отечность коленных суставов, приводящая к компрессии нервных окончаний;
- применение анестезии, провоцирующей переход хронических патологий опорно-двигательного аппарата в фазу обострения.
К какому врачу обратиться при болях в коленях
Если человек теряется в догадках, к какому врачу нужно идти при хрусте или боли в колене, то для первичного осмотра следует посетить терапевта. Специалист соберет анамнез болезни, выдаст направление на диагностические процедуры, при необходимости перенаправит пациента к врачу узкой специализации.
В зависимости от причин, спровоцировавших неприятный дискомфорт больному понадобятся консультации:
- ревматолога;
- травматолога;
- ортопеда;
- остеопата;
- невропатолога;
- артролога.
Чтобы избежать изнуряющего хождения по врачебным кабинетам рекомендуется предварительно пройти качественное инструментальное и аппаратное обследование. Лабораторная диагностика при суставных заболеваниях не всегда информативна.
Тактика лечения
Если хруст в коленях обусловлен патогенетическими причинами, медикаментозное лечение подбирается с учетом тяжести установленных отклонений, наличием сопутствующих заболеваний и возрастом больного. Со своей стороны, пациент может и должен оказать содействие в пользу благоприятного излечения.
Достаточно соблюдать несколько элементарных правил:
- следить за осанкой;
- при подъеме тяжестей правильно распределять нагрузку, максимально разгружая колени;
- ограничить физическое перенапряжение и занятие активными видами спорта;
- не совершать резких вращательных движений ногами;
- удерживать вес тела в пределах нормы;
- сбалансировать рацион в сторону продуктов, обогащенных витаминами и минералами;
- восполнять дефицит полезных элементов в организме необходимыми комплексами и добавками;
- беречь суставы от переохлаждения;
- отказаться от ношения тесной неудобной обуви, изделий на высоких каблуках и платформах.
Народные средства от хруста в коленном суставе
К вопросу, чем лечить проблемный сустав в домашних условиях. Если отсутствуют противопоказания, можно использовать народные средства, проверенные многолетним опытом.
Лист фикуса, капусты, лопуха слегка отбить. Приложить к проблемному суставу, укрепить легкой повязкой, оставить на ночь.
Развести в равных пропорциях нерафинированное растительное масло и свежевыжатый апельсиновый сок. Пропитать медицинскую салфетку или сложенную в несколько рядов марлю, наложить на коленный сустав, выдержать 1 час.
Смешать 50 мл камфорного спирта с 10 лавровыми листами, предварительно растертых до порошкообразного состояния. Настоять в темном месте 12 часов, использовать в качестве компресса по 2 часа в день.
200 гр отрубей залить 900 мл молока, дождаться полного набухания. Разместить кашицу на колене, укрыть пищевой пленкой, зафиксировать, оставить на 1,5 часа.
Хорошо стимулирует кровоток и устраняет остаточные явления воспалительного процесса в суставе массаж с эфирными маслами пихты, ели, сосны.
По оценке Всемирной организации здравоохранения, заболевания опорно-двигательного аппарата занимают 3 место по распространенности в мире. Десятая часть всех случаев заканчивается инвалидизацией пациента. Поэтому любое отклонение от физиологической нормы (хруст, щелчки, незначительная боль в коленном суставе) должно своевременно диагностироваться и адекватно пролечиваться.
Данные медицинских исследований
Новое исследование показывает, что колени, которые «хрустят», «щелкают» или «трещат», могут свидетельствовать о развитии артрита в ближайшем будущем.
 Почему хрустят колени при сгибании и разгибании? Обычно колени становятся немного шумными и «трещат» во время занятий йогой, и тогда, вероятно, не о чем беспокоиться, говорят эксперты.
Почему хрустят колени при сгибании и разгибании? Обычно колени становятся немного шумными и «трещат» во время занятий йогой, и тогда, вероятно, не о чем беспокоиться, говорят эксперты.
Но в новом исследовании, люди среднего возраста и пожилые люди, которые говорили, что их колени часто хрустели, чаще развивали симптомы артрита в следующем году.
Из тех, кто жаловался, что их колени были «всегда» шумными, у 11 процентов появились симптомы артрита колена в течение года, по сравнению с 4,5 процентами людей, которые сказали, что их колени «никогда» не трещали и не хрустели.
Все остальные попали в середину. Из людей, которые говорили, что их колени «иногда» или «часто» шумят, примерно 8 процентов развили симптомы артрита колена в следующем году.
У докторов есть термин для этих шумов в суставах: крепитация.
Пациенты часто жалуются на это, говорит доктор Грейс Ло, ведущий автор исследования. Она помощник профессора в медицинском колледже Бейлора в Хьюстоне. Но до сих пор было неясно, может ли крепитация предсказать симптоматический артрит коленного сустава. Это означает, что у людей не только появятся доказательства разрушения хряща на рентгеновских снимках, но и симптомы, связанные с ним, а именно: частые боли и скованность. Поэтому рекомендуется как можно быстрее обратиться к ревматологу, ортопеду, пройти обследование и лечение. Своевременное лечение улучшает выздоровление при артрите.
«Наше исследование показывает, что крепитация не является полностью доброкачественной», – сказала Ло. – «Это признак того, что в коленном суставе что-то происходит».
Доктор Джозеф Боско, хирург-ортопед, который не принимал участия в исследовании, согласился с тем, что частая крепитация должна быть проверена.
Почти 3500 участников исследования были подвержены повышенному риску возникновения симптомов артритов колена, пояснила Ло.
Возраст участников колебался в пределах от 45 до 79 лет. Некоторые из них подвергались риску артрита колена просто из-за старости, в то время как другие имели такие факторы риска, как ожирение или анамнез серьезной травмы колена.
Так что непонятно, сказала Ло, повлияют ли результаты, например, на 35-летнего человека, чьи колени хрустят, когда он бежит.
Плюс, хотя участники исследования первоначально не имели симптомов артритов колена, у некоторых были признаки повреждения артрита на рентгене.
И именно в той группе, где крепитация была самой сильной: у людей, которые «часто» или «всегда» испытывали хруст в коленях, было почти в три раза больше шансов развить симптомы артрита колена, чем у тех, у кого «никогда» не было крепитации.
По словам Ло, результаты могут быть полезны в повседневной медицинской практике. «Если пациенты жалуются на частый треск или хруст в коленях, – сказала она, – стоит сделать рентген».
Если он обнаружит признаки артритического повреждения, тогда риск прогрессирования симптомов в ближайшем будущем, вероятно, будет значительным.
К сожалению, нет волшебной таблетки, которая может остановить развитие артрита. Но, сказала Ло, для пациентов с тяжелой формой может помочь потеря веса. Некоторые люди, добавила она, могут извлечь пользу из укрепления мышц, которые поддерживают колени.
Источник статьи: https://www.medicinenet.com/
Хрустит колено при сгибании но не болит
Наверняка нет на свете человека, который бы хоть один раз в жизни не сталкивался с таким явлением, как хруст в области колена. Во время приседания, быстрой ходьбы или просто при сгибании конечности. Кто-то не обращает на это никакого внимания, а кто-то сразу же впадает в панику. И та и другая реакция – неадекватны. Прежде чем всерьез обеспокоиться, нужно понять, почему хрустит колено. Ну а чтобы это понять, надо как минимум обратить внимание на данный симптом. Впрочем, он может вообще ничего не значить.

Физиологический хруст и обстоятельства его появления
Специалисты различают два вида хруста в коленных суставах – физиологический и патологический.
Если колени хрустят при приседаниях или нагрузках другого рода и происходит это достаточно редко, то, скорее всего, речь идет о физиологической природе явления. Такой хруст не сопровождается болевыми ощущениями, коленный сустав выглядит как обычно – опухоли не наблюдается. Человек не испытывает никакого другого дискомфорта, кроме чисто психологического.
Для собственного успокоения можно, конечно, обследоваться, но если колено хрустнуло один раз в год, переживать не стоит.
Патологический хруст
Совсем иначе проявляет себя патологический хруст сустава. Он возникает не во время активного, а во время пассивного движения. Когда хрустит колено при сгибании, которое совершено конечностью не самостоятельно, а с посторонней помощью: например, человек сгибает ногу при помощи рук или это делает доктор во время осмотра. Также симптом может возникнуть при вытягивании ноги или максимальном сгибании пальцев.
Часто хруст в таких случаях сопровождается неприятными щелчками или даже скрипом. Сустав колена может при этом болеть, опухать и терять подвижность. Иногда вокруг него краснеет кожа и повышается общая температура тела. Явление носит регулярный характер и требует обязательного медицинского вмешательства.

Причин патологического и физиологического хруста существует множество. Самые распространенные будут рассмотрены ниже.
Безопасные причины хруста
Самый распространенный ответ на вопрос, почему хрустит колено, многим может показаться неожиданным. А звучит он так: «Просто лопаются пузырьки!»
Все дело в том, что коленный сустав омывается некой жидкостью (синовиальной). Она имеет определенный состав (молекулярный, водный и газовый). Движение сустава, естественно, изменяет состояние этой жидкости, а именно ее температуру и давление. Растворенные газы начинают пузыриться и лопаться. Обычно это происходит незаметно для хозяина коленного сустава. Но иногда (при резких движениях, например) может проявляться щелчками.
Это совершенно безопасно и не говорит ни о какой болезни. Но важно помнить: ключевое слово здесь «иногда». Если хруст беспокоит часто, лучше перестраховаться.
Еще одна безопасная причина хруста в коленях – задевание кости связкой или сухожилием. Это происходит в тех случаях, когда кость немного выпирает, что бывает врожденным явлением, а бывает возрастным. Часто наблюдается у детей и подростков, организм которых растет и развивается бурно, но неравномерно.
Хрустом в суставах сопровождается и процесс старения, когда меняется состав тканей. Это считается нормой.
У некоторых людей наблюдается врожденный дефект, при котором сустав колена оснащен слабыми связками. Это обеспечивает человеку великолепную растяжку и дает ему шанс стать выдающимся акробатом или гимнастом. Но периодически провоцирует хруст.
Воспалительные процессы
Если хрустит колено при сгибании (особенно пассивном), это может быть симптомом таких грозных заболеваний воспалительного характера, как артрит, артроз, бурсит, тенденит, деформирующий остеоартроз и другие. Они способны практически полностью обездвижить человека и навсегда сделать инвалидом.
Особенно следует насторожиться тем, у кого опухло колено, хрустит часто и при этом сильно болит. С походом к врачу медлить нельзя ни дня.
Малоподвижный образ жизни
Эта причина сама по себе еще не страшна. Но последствия ее могут быть достаточно серьезными.
Люди, ведущие малоподвижный образ жизни, чья работа, например, связана с сидением за компьютером, зачастую могут заметить, что хрустит колено при ходьбе.
Можно сказать, природа посылает сигнал-предупреждение: организм дряхлеет, мышцы и связки атрофируются, необходима срочная физическая реабилитация, иначе есть риск превратиться в настоящую развалину. И вот тогда уже навалятся серьезные болезни.
Сильные физические нагрузки
Еще одно объяснение, почему хрустит колено, – чрезмерная физическая нагрузка. Ситуация хорошо знакома спортсменам, переборщившим с упражнениями, и людям, которые таскают тяжести. Может пройти без последствий, а может вызвать, например, артроз.
Травмы и повреждения
С хрустом в коленях часто сталкиваются люди, перенесшие в прошлом травмы суставов. Последние ослабевают и хрустят от малейшего напряжения.
Больше всего травмам подвержен мениск коленного сустава – он повреждается или разрывается вследствие резкой нагрузки, совпавшей с процессом его вращения и разгибания. Такое часто случается со спортсменами. Травма мениска сопровождается болью в суставе, отеком, повышением температуры тела, а также характерными щелчками.
Поврежденные суставы нужно беречь, ведь они пребывают в ослабленном состоянии и рискуют травмироваться снова.
Диагностика заболеваний коленного сустава
Чтобы точно узнать, почему хрустит колено, следует посетить врача. Это может быть либо артролог, либо ортопед.
Доктор назначит необходимые обследования, пройдя которые, пациент получит ответ на свой вопрос.
Как правило, диагностика начинается с самых простых методов. Врач проводит беседу на предмет наличия или отсутствия в прошлом травм колена, осматривает сустав, изучает характер щелчков. Далее назначаются обычные анализы крови, а также ультразвуковое исследование, компьютерная томография или МРТ.
Эти доступные средства, как правило, дают исчерпывающую информацию. И только в крайних случаях, когда есть основания для серьезных подозрений, доктор может отправить своего пациента на биохимический анализ крови или анализ на выявление ревматоидного фактора. Они делаются для того, чтобы исключить артрит, посмотреть общее состояние внутренних органов и точно определить причину хруста в коленях.
Из-за патологий хрустят колени. Чем лечить?
Лечение хруста в колене целиком и полностью зависит от того, чем вызвано сие явление. Если человек много лет вел практически неподвижный образ жизни и, вдруг решив заняться спортом, заметил, что хрустят колени при приседаниях, его основная задача – не останавливаться на достигнутом. Умеренные физические нагрузки, регулярная зарядка сведут на нет проблему: суставы окрепнут, и данный симптом пройдет. Поэтому если хрустят колени при приседаниях, то отказываться от спорта вовсе не нужно.

Спортсменам, «перегрузившим» колени, поможет покой. Людям, страдающим ожирением или какими-то болезнями, которые косвенно провоцируют проблемы с коленными суставами, следует бороться с первопричиной бед: садиться на диету, устранять недуги…
Если речь идет о таких серьезных заболеваниях, как артрит, артроз и т. д., то курс лечения предполагается сложный и длительный. Он включает в себя прием антигистаминных, гормональных, противовоспалительных препаратов, магнитотерапию, физиотерапию, а также внешнее применение мазей с разогревающими компонентами. В некоторых особо сложных случаях может понадобиться установка эндопротеза.
Травмы же, в частности поврежденный мениск коленного сустава, достаточно часто требуют хирургического вмешательства. И только если разрыв несущественный, можно обойтись консервативными методами: лекарствами, снимающими отечность и боль, противовоспалительными средствами, охлаждающими повязками и повязками, фиксирующими сустав, а также лечебной гимнастикой.
Народная медицина тоже знает массу способов борьбы с проблемами коленных суставов. Так, например, отеки и боль она предлагает снимать при помощи мятных, эвкалиптовых и пихтовых ванночек. Еще одно средство делается из листьев капусты белокочанной, подорожника и каштана. Их нужно взять в равных количествах и превратить в однородную кашицу, которая прикладывается к больному колену в виде компресса на четыре-шесть часов. Говорят, хорошо помогает.
Рецептов множество, но любой из них обязательно нужно согласовывать с лечащим врачом.
Профилактика хруста в коленях
Как известно, любую проблему легче предотвратить, чем решить. Это касается и заболеваний коленных суставов, сопровождающихся хрустом. Лечение может выйти дорогим, изнурительным и, кстати, небезвредным (ведь одно лечим – другое калечим). А вот профилактика и ресурсов много не отнимет, и вреда не нанесет точно.
Какие же превентивные меры советуют принимать доктора?
- Женщинам не рекомендуется носить обувь на высоком каблуке более шести часов в день.
- Людям, чья профессиональная деятельность связана с постоянным сидением в кресле, рекомендуется почаще с него вставать и ходить по кабинету, а в свободное от работы время посещать бассейн, ездить на велосипеде или просто бегать вокруг дома.
- Если, наоборот, работа сопряжена с большими нагрузками на коленные суставы, нужно при любой возможности позволять им отдыхать.
- При наличии риска травм суставов следует надевать наколенники.
- Хороши для суставов коленей такие упражнения, как «ножницы» и «велосипед». Они разрабатывают их и делают выносливее.
- Нельзя допускать переохлаждения суставов – это может запустить воспалительные процессы.
- Любые вирусные инфекции необходимо срочным образом лечить – они способны спровоцировать артриты, артрозы и другие коварные недуги.
- Гормональные и эндокринные заболевания тоже могут «ударить» по коленям. Их нужно устранять в зародыше.
- Магнитотерапия, прогревания, электрофорез и т. д. не только лечат заболевания суставов, но и снижают риск их возникновения.
- Суставы тоже любят хорошо покушать. Их здоровью поможет сбалансированное питание с достаточным количеством белков, жиров и углеводов. Особенно важен для суставов кальций.

Колени – это важнейший элемент человеческого организма, который выполняет множество функций и несет огромную нагрузку. Поэтому заботиться о них – долг каждого, кто хочет жить полноценной жизнью. Здоровые суставы не болят, хорошо двигаются, не отекают и «злобно» не хрустят. А если иногда и похрустывают, то так – в целях профилактики. Чтобы о них не забывали…
Почему хрустят и болят колени и как их лечить

Миллионы людей, мужчин и женщин, молодых и пожилых, мучает хруст в коленях при сгибании и разгибании, с периодической болью. Существует достаточно большое количество причин появления такой проблемы, как и методов лечения. Все о них вы узнаете в статье.
Существующие предпосылки того, что появится хруст в коленном суставе при сгибании включают в себя обыденные, бытовые, заключающиеся в образе жизни. Помимо них, поводом также может стать развитие определенных заболеваний или анатомические явления.
Далее – основные причины, почему хрустят колени при сгибании у людей всех возрастов. Для избавления от проблемы значение имеют не только причины и лечение, когда хрустит и болит нога, но и профилактика.

Неправильный образ жизни
Существуют достаточно обыденные, бытовые причины хруста в коленях.
- Недостаток воды. Из-за него клетки организма, в том числе и ткани сустава, начинают «высыхать». Это и становится причиной появления хруста. В день нужно пить до двух литров воды, если хрустят колени, именно ее, а не каких-то напитков.
- Недостаток физической активности или же наоборот, значительные нагрузки, произошедшие внезапно и ставшие стрессом. И то, и другое может привести к тому, что появится хруст в колене при сгибании.
- Частой причиной, особенно у женщин, становится неудобная обувь, в том числе на шпильках. Из-за этого центр тяжести тела сильно смещается вперед, меняется нагрузка на колени, они начинают похрустывать, скрипеть и работа суставов нарушается.
- Мытье полов на коленях и вообще сидение на корточках или с упором на колени также может стать причиной болей. Лучше используйте швабру, моющий пылесос и другие инструменты. Тогда у вас не появятся хруст и боль в колене.
- Лишний вес становится дополнительной нагрузкой на гиалиновый хрящ. Это приводит к появлению очагов воспаления, в итоге гладкое скольжение суставных поверхностей нарушается. Это частая причина того, отчего хрустят коленки у людей.
В конечном счете, основной причиной является малоподвижный образ жизни. Исследования показывают, что люди, посещающие 1-2 раза в неделю спортзал или бассейн, страдают от хруста в коленях значительно реже. Поэтому спорт (в умеренных количествах и с правильной нагрузкой) является лучшей профилактикой.
Анатомические и патологические причины
Примерно в 15% случаев появление такого признака, как хруст и боль в коленных суставах является следствием анатомических или патологических предпосылок. Нередко, от того, что колени болят и хрустят страдают спортсмены, как бывшие, так и нынешние. Обычно это связано с травмами суставов в прошлом. Даже после того, как они пройдут лечение, следует беречь эту часть тела и защищать от излишних нагрузок.

Артроз – еще одна причина, почему хрустит колено при сгибании, но не самая распространенная. В период его обострения может раздаваться достаточно громкий звук. Его развитие можно остановить если вовремя начать применять специальные средства. Они помогут устранить причину, по которой болит и хрустит нога.
Гипермобильность связочного аппарата становится частой причиной, почему у ребенка хрустят суставы, особенно у девушек. Все чаще на это жалуются девушки возрастом от 15 до 18 лет. Связки у них очень слабые, также, такие люди подвержены варикозному расширению вен. Вместо того, чтобы искать как вылечить его, лучше заняться профилактикой — ей могут стать занятия спортом и ношение удобной обуви. Тогда разгибательный процесс будет проходить нормально.
Диагностика

Основными симптомами проблемы относят такие как боль и треск коленного сустава. Установить конкретную причину, по которой такое явление может только специалист. Такими проблемами занимается ортопед, а первичный осмотр обычно проводит терапевт.
Диагностирование проблемы обычно заключается в осмотре, а также создании рентгеновских снимков. В зависимости от того, почему болят и хрустят колени, подбирается и необходимая методика лечения.
Лечение данного заболевания может осуществлять как методами специальной гимнастики, направленной на укрепление сустава, так и медикаментозными. Последние используются в целях борьбы с возрастными проблемами и чаще всего назначают пожилым людям.

Выбирая среди способов, как избавиться от хруста в коленях, предпочтение лучше всего отдавать немедикаментозным методам лечения. Естественно, что чем лечить в итоге должен решать специалист, а вы следовать его рекомендациям.
Если у ребенка хрустят суставы, следует быть особенно внимательными, чтобы не навредить растущему организму. Если у него хрустнуло в колене, это может быть разовой случайностью. Но если такое повторяется, следует как можно быстрее обратиться к врачу. Дети и потрескивание их суставов нуждаются в особом внимании.
Медикаментозное
На ранних стадиях гонартроза, одного из возрастных заболеваний, для лечения используются хондропротекторы. Наиболее эффективными являются лечащие препараты Хондроитин Сульфат и Глюкозамин. Они имеют в своем составе компоненты соединительной ткани.
Использование этих средств укрепляет хрящ, восстанавливает его структуру. В большинстве случаев удается остановить патологический процесс. Многие средства являются относительно новыми, так как ученые лишь недавно обнаружили, как воздействовать на хрящ.
Людям старшего возраста также стоит использовать различные витамины и БАДы, содержащие в своем составе полезные для суставов микроэлементы. Это, к примеру, такие средства как Коллаген Ультра и другие, содержащие в своем составе гидролизат коллагена и витамин С.
Лечебная гимнастика

Выполнение упражнений следует осуществлять под присмотром специалиста, который подберет для вас подходящую программу. Также, гимнастикой следует заниматься только время ремиссии. То есть, если у вас есть боль и покраснения – упражнения лучше отложить.
Основные элементы такой гимнастики направлены на укрепление связок и мышц, а также улучшение кровообращения. Благодаря этому, исчезают основные причины того, что хрустят и болят колени.
Очень важным элементом лечения проблем с коленями является правильная диета. Она должна быть направлена как на общее снижение веса, так и на получение организмом необходимых макро- и микроэлементов.
Обязательно стоит снизить количество острых, соленых и сладких блюд. Благодаря этому, вы сможете снизить отложения в солях, часто являющиеся причиной боли и хруста.
Профилактика

Существует ряд основных советов, которые помогут вам избежать ситуации, когда колено болит и издает звуки при движении. Ниже следующие советы направлены на устранение основных предпосылок того, почему хрустят суставы у большинства людей.
- Старайтесь больше двигаться. Именно подвижность является основным средством предотвращения не только этого, но и многих других заболеваний. Но заниматься спортом следует осторожно, так как слишком большие нагрузки на неподготовленный организм, могут печально на нем сказаться. Поэтому, серьезные занятия спортом лучше осуществлять под надзором профессионального тренера, который сможет предотвратить боль в коленях.
- Старайтесь поддерживать нормальный уровень веса. Даже небольшой лишний вес может очень негативно сказаться на вашем организме. Такая постоянная нагрузка на колени особенно вреда в пожилом возрасте. Лишний вес – причина не только того, почему колено хрустит, но и вообще многих заболеваний, поэтому нужно предотвращать его появление.
Следуйте этим простым советам и, возможно, вы никогда не узнаете, что это такое, хруст и боль в коленном суставе. Чем искать, как убрать хруст в коленях, лучше вообще предотвратить его появление. И тогда у вас ничего не будет болеть и все будет разгибаться, а согнутый сустав не будет приносить дискомфорта.
Фотогалерея «Проблемы с коленями»
Видео «Почему хрустят колени»
Это видео посвящено тому, почему возникает такая проблема с суставами (автор ролика yadanilyuk).
Почему хрустят колени при сгибании и разгибании — причины, лечение

Изменения в суставах, происходящие во многих случаях по необъяснимым причинам, приводят к возникновению различных болезней, симптомами которых, в основном являются боль при разгибании и сгибании сочленения, хруст, отек и покраснение.
Если болит колено при сгибании и разгибании, раздается хруст во время движения, то — это явно неслучайные проявления. Такие симптомы должны насторожить и побудить отправиться к врачу за консультацией.
Почему хрустят колени при сгибании, как лечить такие случаи, возможно ли лечение народными средствами – эти и многие другие подобные вопросы задаются чаще всего в кабинете врача.
Причины хруста в колене
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует. » Читать далее.

Болят и хрустят суставы коленей, абсолютно по разным причинам. При обследовании пациента врач обязательно должен обратить внимание на сопутствующие симптомы, такие как:
- Повышается ли температура тела.
- Как выглядит пораженное колено, есть ли отек, покраснение, деформация.
- Хрустит ли колено во время движения.
- Как проявляет себя боль в колене: отдает ли в другие места, утихает ли в состоянии покоя, в какое время суток болит и т.д.
Кроме того, стоит обратить внимание на характер неприятных ощущений в колене, боль может быть:

В зависимости от того, где именно возникает боль, как именно болит и хрустит в коленном суставе, причины того, что раздается хруст в колене при сгибании, могут быть следующие:
- Дегенеративные процессы в тканях пораженного коленного сустава.
- Разрывы мениска колена.
- Нарушение обменных процессов в тканях сустава.
- Износ и возрастные изменения в колене и тканях сустава.
- Заболевания, носящие инфекционный характер.
- Отложения солей внутри колена.
- Малоподвижный образ жизни или же, наоборот, чрезмерно активный образ жизни, приведший к нестабильности костей сустава.
- Результат механических повреждений суставов: ушибов, переломов, трещин, вывих колена и т.д.
- Нехватка кальция в организме.
Профилактика возникновения хруста в коленях
Для того чтобы колени не хрустели, необходимо регулярно проводить профилактические мероприятия. Надо отметить, что профилактика хруста осуществляется, только если не беспокоит боль в суставе и колено еще не начало хрустеть.
Чтобы колени не хрустели, необходимо:
- С раннего детства обеспечить ребенка и себя правильным сбалансированным питанием с употреблением большого количества кальцесодержащих продуктов (творог, молоко), нежирной рыбы (речной или морской).
- Дважды в год, систематически, пить витаминные комплексы, содержащие кальций, калий, магний, йод.
- Урегулировать свое питание, как можно меньше употреблять в пищу соленое, копченое.

- Нормализовать свой вес, если наблюдается его избыток.
- Отказаться от обуви на высоком каблуке. Не экономьте на качественной обуви, лучше, если она будет кожаной с удобной колодкой.
- Пересмотреть свой образ жизни, отказаться от чрезмерных физических нагрузок.
Кроме того, нужно проанализировать причины таких проблем и постараться их исключить из своей жизни.
Если хрустеть в суставе уже начало, и колено болит и опухло, что делать? Здесь вряд ли обойдется без традиционного лечения или лечения народными средствами.
Почему возникают боль, и хруст в коленях, как его лечить, определит врач, проведя обследование и выяснив причины.
Диагностика хруста в колене
Для того чтобы определить причины того, что хрустит в суставе, необходимо обследование. Для этого будет назначен ряд анализов, которые помогут выяснить, почему возникли боль и хруст, каковы причины и как начать лечение. Обычно назначаются следующие лабораторные исследования:

Дополнительно могут порекомендовать консультации врачей (инфекциониста, эндокринолога).
Когда выяснены причины того, почему возникает боль и почему хрустит в суставе, терапевт назначает лечение или же отправляет к узкоспециализированному специалисту, который сам назначит лечение.
Какие врачи занимаются проблемами суставов ног?
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Обычно первый поход с жалобами на боль в суставе начинается с похода к терапевту, которому предстоит выяснить причины возникновения неприятных ощущений и хруста, назначить и расшифровать лабораторные исследования и решить вопрос того, какое лечение назначить или к какому специалисту отправить.

Боль в колене устранять могут следующие специалисты:
- Невролог, который устранит неврологические проблемы (при их наличии), защемление нервных корешков, прострелы и пульсацию.
- Ортопед, который устранит проблемы возникновения синдрома при ортопедических заболеваниях (косолапии, дисплазии, плоскостопии).
- Травматолог, который примется за лечение механических повреждений, если именно они стали причиной.
- Остеопат, который при помощи рук облегчит боль, расслабит мышцы.
- Хирург, если потребуется лечение оперативными способами.
- Мануальный терапевт, который продолжит медикаментозное лечение лечебным массажем.
Восстановление колена
После выяснения причин, почему хрустит в колене, назначается лечение, которое может быть проведено:

Консервативные методы – те способы, которые применяются в устранении заболеваний опорно-двигательного аппарата при помощи медикаментов и других способов, исключающих хирургическое вмешательство.
Для этого применяются:
Данный план восстановления сустава применяют в тех случаях, если причиной того, что хрустят колени, становится воспалительный процесс в тканях, сухожилиях или связках. Если причиной стали механические повреждения суставов (трещины, переломы, ушибы), то накладывается гипс, лонгета или тугая бинтовая повязка и обеспечивается полный покой до конца лечения.

Оперативные способы применяют тогда, когда восстановление суставов медикаментами не принесло желаемого результата, и колено по-прежнему хрустит, или же тогда, когда заболевание находится в последней стадии течения и что-либо делать лекарствами нецелесообразно. Например, при 3 стадии артроза, когда хрящ разрушен полностью, проводят операцию по имплантации донорского или искусственного сустава.
Восстановление колена народными средствами, если оно хрустит, не так популярно, как традиционная медицина, однако, и оно имеет место. В пособиях по нетрадиционной медицине имеется огромное количество рецептов, применяемых для лечения болезней суставов народными средствами.

Народные средства в борьбе с проблемами суставов
Борьба с тем, что хрустит колено, народными средствами состоит из применения трав или продуктов животного происхождения. Чаще всего подобные мероприятия направлены на следующее:
- Уменьшение количества солей в организме.
- Увеличение объема выделяемой синовиальной жидкости.
Для этих целей применяют:

Например, лавровый отвар хорошо выводит соли из организма, но принимать его можно только в том случае, если нет проблем с почками.
Для приготовления отвара необходимо взять полтора литра воды и 6-7 крупных лавровых листков, варить после закипания в течение 15-20 минут. После остудить и пить по полстакана 3 раза в день после еды. Курс лечения – 1 месяц.
Растворить пачку (около 30 гр.) желатина в воде, нагреть его до горячего состояния, смесь нанести на марлю, обмотать колено, сверху обернуть хлопчатобумажной тканью, утеплить слоем шерстяной ткани и оставить на ночь. Утром обмыть прохладной водой. Курс лечения – 1 месяц.
Краткие выводы
Таким образом, хруст в колене может стать как причиной серьезного заболевания, так и причиной нарушений обмена веществ или нехватки минералов, которая, в свою очередь, может привести к возникновению заболеваний суставов. Поэтому медлить с походом к врачу для получения консультации не стоит. Если хрустят колени, то терапия напрямую будет зависеть от причин возникновения этого звука.
Неприятных щелканий можно избежать, если внимательно относиться к своему здоровью, правильно питаться, заниматься спортом, пить витамины и минералы.
На это все, дорогие читатели оставьте свой отзыв о статье в комментариях.
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
Источники:
http://www.syl.ru/article/201198/new_pochemu-hrustit-koleno-lechenie-kolennogo-sustava
http://prospinu.com/anatomija/kolennyj-sustav/obydennye-anatomicheskie-i-patologicheskie-prichiny-xrusta-v-kolennom-sustave.html
http://sustavlive.ru/boli/koleno/hrust-v-kolenyah-pri-sgibanii-i-razgibanii-lechenie.html
Вероятно, каждому человеку в его жизни нужно было хотя бы раз почувствовать, как колено треснуло при сгибании. Но сразу стоит отметить тот факт, что пока человек не ощущает даже малейших проявлений боли, но все же этот звук может создавать определенные неудобства, поскольку немногие будут рады привлечь к себе внимание таким образом. Но действительно ли это явление безвредно или является симптомом серьезного заболевания? А если болезнь, то что? И как это предотвратить? Данная статья посвящена ответам на эти вопросы.
Что это такое
Когда говорят, что при сгибании колено хрустит, под этим подразумеваются трещины и щелчки, возникающие в суставах как во время активного движения, так и во время пассивного. Но, как показывает практика, чаще всего они проявляются во время приседаний или быстрой ходьбы. В большинстве случаев это происходит у спортсменов или спортсменов и говорит об их сильной перетренированности. Но в последнее время такая проблема стала возникать как у взрослых, так и у детей. Так почему это происходит?
Почему колени хрустят при изгибе
Причинами этого явления могут быть различные факторы.К которым относятся:
- Различные заболевания, например, артрит, тенденит, бурсит.
- Определенный образ жизни.
- Многочисленные физические нагрузки.
- Повреждения и дисплазия.
Кроме того, явление, когда колени хрустят, но не болят, может быть проявлением нормы. Но давайте сделаем паузу по каждой причине немного больше.
Хруст в коленях как вариант нормы
Как показывает практика, иногда это явление может быть проявлением нормы и не служит симптомом чего-то более серьезного.Определяющим фактором того, что все в норме, обычно считается отсутствие боли в колене. Так почему колени хрустят, но не болят? Огромное количество диссертаций и научных работ посвящено ответу на этот вопрос. Так, например, считается, что из-за увеличения пузырьков газа в жидкости, которую моет сустав (это также называется синовиальной), объем самой полости сустава увеличивается, что сопровождается характерным щелчком. Кроме того, эти пузырьки растворяются, что, в свою очередь, позволяет суставам возвращаться в исходное положение, что также может служить одной из причин хруста или щелчка.Следует отметить, что временной интервал между такими звуками может составлять от 15 до 25 минут.
Другая подтвержденная теория утверждает, что эти звуки могут возникать в результате выпячивания пучка или сухожилия определенных фрагментов костей, которые несколько выпячиваются. В качестве примера можно привести кости плеч, бедер или запястий. В этом случае щелчок будет несколько тише.
Высокая мобильность
Наверное, каждый из нас в своей жизни восхищался акробатами или гимнастками, которые демонстрировали отличную растяжку? Но мало кто знает, что у большинства таких людей есть врожденный дефект в соединительной ткани, что проявляется в достаточной слабости суставно-связочного аппарата.Как показывает практика, эти люди чаще всего ломают колено при сгибании, но в их случае это скорее проявление нормы, чем нечто, требующее пристального внимания со стороны специалистов. Но если такое явление происходит с завидной регулярностью, то все же стоит обратиться в медицинское учреждение.
Артрит, тенденит, бурсит
Как уже упоминалось, это явление может быть вариацией нормы, но если оно начинает появляться довольно часто и без соблюдения временного интервала, это уже является одним из ранних симптомов того, что различные воспалительные процессы могут начаться в организме человека.Кроме того, одним из симптомов начала развития серьезного заболевания является не только то, что колено постоянно хрустит, но и то, что этот процесс сопровождается сильными болевыми ощущениями, а в некоторых случаях даже ограничением подвижности. сам сустав. Каждый из этих симптомов может указывать на наличие или развитие таких заболеваний, как артроз, тенденит, деформирующий остеоартрит, бурсит.
Низкая мобильность
Как показывают недавние статистические исследования, некоторые люди, которые работают в основном в офисах и ведут сидячий образ жизни, в один прекрасный день удивляются, обнаруживая, что они сжимают колено при сгибании / разгибании.Это связано с тем, что человеку от природы требуются как минимум незначительные физические нагрузки, а при их отсутствии наблюдается постепенная атрофия и ослабление мышц, что в свою очередь влечет за собой ослабление связок. В результате суставной аппарат уже не может полностью выполнять свои функции, в результате чего характерные щелчки-хрусты начинают появляться даже при самом элементарном движении. Такие сигналы в большинстве случаев несут информацию о том, что организм постепенно дряхлый, необходимо обращать внимание на его физическое состояние.
Сильная физическая активность
Хрустит колено при сгибании и несоблюдение мер во время тренировки? Следует учитывать, что работа, связанная с поднятием тяжестей или поднятием тяжестей, также может привести не только к этому явлению, но и вызвать такое заболевание, как артроз. Поэтому при первых проявлениях хруста или щелчков необходимо уменьшить физические нагрузки и немного сэкономить.
Травмы, травмы и дисплазия
Часто бывает достаточно сломать колени, когда вы приседаете после перенесенной травмы суставов в прошлом, поскольку после этого сустав становится немного слабее (даже после полностью выполненных медицинских мероприятий), которые в будущем можно выразить такими характерными звуками.Кроме того, следует понимать, что этот сустав автоматически попадает в группу риска для возможного повторного возникновения повреждения. Вот почему рекомендуется избегать ситуаций, которые могут привести к ним, а характерный щелчок суставов во время движения служит еще одним напоминанием о том, что этот сустав должен быть особенно защищен.
Также отвечаю на вопрос: «Почему колени хрустят при сгибании?» Не стоит забывать и о таком распространенном явлении, как недоразвитие различных тканей, находящихся в суставе, его еще называют дисплазией.При наличии дисплазии поврежденный сустав в некоторой степени считается ослабленным, но не из-за внешнего повреждения, а в большей степени из-за недоразвития, но это не мешает им объединяться в группы.
Диагностика
Если хруст в коленях доставляет определенные неудобства, рекомендуется посетить артролога или ортопеда, чтобы предотвратить развитие артрита или артроза в будущем. Специалисту после очного обследования будут назначены определенные диагностические меры, направленные на поиск правильного диагноза и начало адекватного лечения.Такие меры в большинстве случаев вводятся для сдачи анализов на реактивный белок, ревматоидный фактор и проведения рентгенографии и УЗИ сустава.
Хруст коленей: что лечить
В зависимости от поставленного диагноза назначается наиболее подходящее лечение. Так, например, при артрите или артрозе используются противовоспалительные и антигистаминные препараты, которые назначаются по определенному курсу. Кроме того, местно применяются мази, в основе которых лежат пчелиный мед или другие вещества, содержащие согревающие компоненты.
Если избыточный вес является причиной того, что хрустит колено при сгибании, лечение должно пересмотреть ваш образ жизни. А точнее, в его активации. Все, что для этого нужно, – это просто посвятить один час своего времени различным упражнениям (ходьба, езда на велосипеде). Единственное, что нужно помнить, это то, что все тяжелые и изнурительные упражнения должны отсутствовать в этом списке, так как их можно только усугубить, выполнив их.
Если причиной хруста являются гормональные расстройства (чаще всего диагностируемые у женщин), лечение заключается в использовании ЗГТ (гормонозаместительная терапия).Назначает ее, как правило, эндокринолог.
Хруст в суставах у детей
Как известно, у детей слегка различная структура суставов у взрослых. Тем более важно выяснить, почему у подростка хрустят колени. Для этого есть несколько причин:
- Патология соединительной ткани. Для таких детей характерна повышенная гибкость суставов. Если этот ребенок показывает хруст и щелчок в суставах, то это считается нормой.Единственное, что у таких детей очень часто диагностируют порок сердца. Именно поэтому при выявлении этой патологии рекомендуется находиться под контролем кардиологов. В идеале, конечно, лучше всего диагностировать работу сердца, что в будущем позволит выбрать наиболее подходящий образ жизни, который минимизирует обострение возможного заболевания.
- Кратковременная гипермобильность суставов. Его причиной считается неравномерное развитие тканей и суставов, что довольно часто встречается у подростков, поскольку их суставной аппарат еще не созрел.Поэтому вполне естественно, что время от времени во время движения суставов вы можете услышать такие характерные звуки, как щелчок или хруст. Единственное, на что нужно обратить внимание – это то, что эти явления абсолютно безболезненны и не вызывают дискомфорта.
Профилактические действия
Когда хрустит колено, чем для лечения такого состояния, как правило, назначается специалист. Но есть и некоторые меры, направленные на уменьшение или полное устранение этого явления.
Давайте
.Крепитация колена: структура, причины и защита
Люди нередко слышат шум или ощущают треск, хруст или треск при движении колена.
Название этого ощущения трещины или треск – Crepitus. Это может повлиять на различные части тела, но это часто встречается в колене.
Обычно это происходит, когда пузырьки воздуха развиваются в тканях тела, но это также может происходить, когда сухожилия или связки пересекают костные структуры в колене, или в результате надколенно-бедренного болевого синдрома (PFS), разорванного хряща или остеоартрита ( OA).
Другие люди могут или не могут слышать звук.
Человек может услышать это, когда они вытягивают колено. Они могут чувствовать хруст или потрескивание, если положить руку на колено и согнуть или выпрямить его.
Слова, которые люди часто используют для описания звука или ощущения: «треск, щелчки, защелкивание, щелчки, хруст, растрескивание, потрескивание, скрип, растирание, растирание и стук».
Крепитация коленного сустава может случиться в любом возрасте, но чаще встречается по мере взросления людей.Это может повлиять на одно или оба колена.
Крепита часто безвредна, но если это происходит после травмы или если есть боль и отек, может потребоваться медицинская помощь.
Читайте дальше, чтобы узнать больше о том, почему случается крепитация и что с этим делать.
Поделиться на PinterestAir Пузыри или изменения структуры колена могут привести к крепитации.Чтобы понять, как крепитация влияет на колено, давайте посмотрим на структуру коленного сустава.
Колено – самый большой сустав в теле.
Три кости в коленном суставе:
- бедренная кость (бедренная кость)
- голень (большеберцовая кость)
- коленная чашечка (коленная чашечка)
Коленная чашечка находится в канавке бедренной кости, называемой трохлеей. Когда человек сгибает или выпрямляет колено, коленная чашечка движется вперед и назад внутри этой бороздки.
Мягкие ткани обеспечивают мягкость и защиту.
Два клиновидных или C-образных фрагмента хряща между бедренной и голенью называются мениском.Это позволяет костям плавно скользить друг против друга.
Хрящ прочный и эластичный, он помогает смягчить сустав и сохранить его стабильным.
Тонкий слой ткани – синовиальная мембрана – покрывает суставы и производит небольшое количество синовиальной жидкости. Это помогает смазывать хрящ.
Нижняя сторона коленной чашечки имеет подкладку хряща. Этот хрящ «трется» о конец бедра в области трохлеара. При ненормальном износе это может привести к шлифовке и крепитации.
Существуют различные причины крепитации.
Воздушные пузырьки
Звук хлопа обычно доносится из воздуха, проникающего в мягкие ткани, проникающего в область вокруг сустава и вызывающего крошечные пузырьки в синовиальной жидкости.
Когда человек сгибает или вытягивает колени, пузыри могут лопаться с треском или треском.
Это может звучать тревожно, но обычно это безвредно.
Повреждение коленного сустава
Иногда, однако, существует основная проблема, например, повреждение ткани или повреждения.В этом случае лечение может быть необходимым.
Если при колене или защемлении возникает боль, это может быть вызвано тем, что рубцовая ткань, разрыв мениска или сухожилие движутся по выступающей кости внутри коленного сустава.
Боль или отек могут быть признаком более серьезной проблемы, такой как надколенно-бедренный болевой синдром (PFS), разрыв в хряще или других мягких тканях или остеоартрит (OA).
Эти вопросы могут нуждаться в медицинской помощи. Давайте посмотрим на них сейчас более подробно.
Синдром надколенно-бедренной боли
Поделиться на PinterestКрепит коленного сустава относится к трескучему или хлопающему звуку или ощущению в коленном суставе.Когда давление между коленной чашечкой и бедром больше обычного, хрящ в суставе может начать размягчаться и изнашиваться.
Потеря своей гладкости может привести к состоянию, называемому надколенно-бедренным болевым синдромом (PFS) или «коленом бегуна».
PFS может возникнуть в результате травмы или чрезмерного использования. Это может также произойти, если часть колена человека плохо выровнена. Это распространенный источник боли в коленях у молодых людей и спортсменов.
Строгие упражнения, такие как бег по наклонной поверхности, приседание на корточках и подъем по лестнице, могут привести к нагрузке на область между бедром и коленным суставом.
Это также может быть вызвано внезапным увеличением физической активности, например, более частыми физическими упражнениями, бегом дальше или по пересеченной местности, чем обычно.
Другим фактором риска для крепита, связанного с PFS, является травма колена. Это может произойти из-за падения или удара коленом по приборной панели автомобиля в дорожно-транспортном происшествии.
Человек может испытывать крепитацию при подъеме по лестнице или после долгого сидения с согнутыми коленями, а также боль, отек, отечность и скованность.
Лечение PFS
Первая линия лечения этого состояния включает в себя отдых, лед, сжатие и подъем или «RICE».
Противовоспалительные препараты и физические упражнения также могут помочь.
Если это не помогает, может потребоваться шинирование, операция или и то, и другое. Они могут помочь выровнять часть колена.
Чтобы предотвратить эту проблему, любой, кто занимается спортом или участвует в спорте, должен убедиться, что он всегда использует соответствующие методы, обувь и оборудование, и обязательно разогреться перед стартом.
Разорванный хрящ
Крепит также может быть признаком разорванного мениска. Мениск может порваться во время занятий спортом, например, когда человек крутит колено. Это также может произойти, когда люди стареют, а мениск истощается.
Симптомы включают в себя:
- отек
- жесткость
- затруднение разгибания колена
Американская академия хирургов-ортопедов (AAOS) объясняет, что при разрыве мениска у индивидуума может возникнуть ощущение «хлопка».
Обычно человек все еще может использовать колено, но в течение следующих 2-3 дней может появиться тугоподвижность и припухлость.
Как и в случае с PFS, первая линия лечения – это RICE и противовоспалительные препараты. Иногда хирургическое восстановление необходимо.
Остеоартрит коленного сустава
Если крепитация сопровождается болью, это может быть ранним признаком остеоартрита (ОА) коленного сустава. ОА обычно является результатом износа, и он имеет тенденцию развиваться и ухудшаться с возрастом.
При ОА хрящ, который покрывает концы костей в суставах, постепенно стирается.Кости растираются на этой все более шероховатой поверхности, что приводит к проблемам с болью и подвижностью. Это более вероятно среди людей с ожирением или тех, кто получил травму в прошлом.
Исследование, опубликованное в журнале Osteoarthritis and Cartilage , показало, что женщины в возрасте от 45 до 60 лет, которые имели как крепит, так и надколенно-бедренную боль, имели 72-процентную вероятность развития ОА, хотя у них еще не было диагноза ОА.
Центры по контролю и профилактике заболеваний (CDC) считают, что 49.6 процентов взрослых в возрасте 65 лет и старше жили с диагнозом артрит в период с 2013 по 2015 год.
Советы и лечение
Если у человека ранний диагноз ОА, Фонд остеоартрита предлагает использовать нехирургические варианты для замедления прогресс, максимизировать мобильность и улучшить силу.
Варианты включают в себя:
- модификаций образа жизни, таких как потеря веса и физические упражнения
- медикаментозное лечение
- физиотерапия
По мере развития ОА может потребоваться лечение с помощью лекарств или даже операция по замене коленного сустава.
Крепитация после операции или травмы
Исследования, опубликованные в Клиниках ортопедической хирургии показывают, что до 18 процентов людей, у которых имеется полная артропластика колена (TKA), или замена коленного сустава, испытывают крепитацию. Это может быть связано с дизайном и посадкой нового колена.
Этот тип крепитации обычно проходит без вмешательства.
Однако, если проблемы сохраняются, врач может порекомендовать переназначение, небольшую хирургическую процедуру для удаления мусора из сустава.
Другая причина крепитации после операции – это артофиброз или развитие рубцовой ткани. Это может привести к боли и скованности в суставе. Это также может произойти после травматической травмы.
Если человек испытывает боль и скованность после травмы или операции, ему следует обратиться к врачу. Врач может порекомендовать следить за коленом, и может потребоваться лечение.
Однако часто крепитация после травмы или операции не является серьезной. Врачи предполагают, что для некоторых людей крепитация могла быть и раньше, но повышенная осведомленность о реакции сустава делает его более заметным.
Часто, говорят исследователи, достаточно успокоения и реабилитации.
Шум коленного сустава: объяснение Crepitus и Popping
Вы можете слышать случайные хлопки, щелчки и потрескивания, когда вы сгибаете или выпрямляете колени, или когда вы идете или поднимаетесь или спускаетесь по лестнице.
Врачи называют этот треск крепким звуком (KREP-ih-dus).
Одним из объяснений того, почему это происходит, является остеоартрит, но есть много других причин. В большинстве случаев шумные колени не являются проблемой. Однако, если у вас тоже болит, вы можете попросить врача проверить ваши колени.
Крепит в коленях отличается от крепита или потрескивания в легких, что может быть признаком респираторной проблемы.
Колено работает как большая петля. Он состоит из костей, хрящей, синовиальной оболочки и связок.
Кости: Колено соединяет бедренную кость (бедро) с длинной костью голени (голень). Малоберцовая кость, кость голени, также связана с суставом. Коленная чашечка (коленная чашечка) – это небольшая выпуклая кость, которая находится в передней части колена и защищает сустав.
Хрящ: Две толстые подушечки хряща, называемые менисками, смягчают большеберцовую и бедренную кости и уменьшают трение там, где они встречаются.
Synovium: Специализированная соединительная ткань, которая выравнивает суставы и сухожильные влагалища. Синовиальная жидкость служит для смазывания суставов.
Связки: Четыре связки – жесткие, гибкие полосы, которые тянутся по неровной поверхности суставов – соединяют кости.
Крепит бывает по разным причинам, кроме остеоартрита.Вот некоторые из них:
Газовые пузырьки
Со временем газ может накапливаться в областях, окружающих сустав, образуя крошечные пузырьки в синовиальной жидкости. Когда вы сгибаете колено, некоторые пузырьки лопаются.
Это нормально и время от времени случается со всеми. Это не вызывает боли.
Связки
Связки и сухожилия вокруг коленного сустава могут слегка растягиваться при прохождении через небольшой костный комочек. Когда они встают на место, вы можете услышать щелчок в колене.
Пателлофеморальная нестабильность
У каждого человека немного другое тело. Различные ткани и компоненты, из которых состоит колено, различаются у разных людей – от рождения или в связи с возрастом, травмой или жизненными событиями.
Ваши колени могут сгибаться больше, чем, например, другого человека, или ваши коленные чашечки могут двигаться более свободно.
Эти различия могут сделать колени одного человека более шумными, чем у другого.
Травма
Крепит также может быть результатом травмы.Падение на колено может привести к повреждению коленной чашечки или других частей коленного сустава.
Крепит может быть признаком такого рода повреждений.
- Слезы мениска довольно часто встречаются у людей, которые занимаются спортом, бегают трусцой или бегают. Разрыв мениска может вызвать крепитацию при движении сустава.
- Chondromalacia patella – это когда у вас есть повреждение хряща под поверхностью, покрывающей коленную чашечку. Вы можете заметить тупую боль за коленной чашечкой, обычно вызванную чрезмерным использованием или травмой.
- Пателлофеморальный синдром, или колено бегуна, начинается, когда вы надавливаете на коленную чашечку слишком сильно.Это происходит до того, как повреждение происходит в суставной поверхности надколенника, и это может привести к хондромаляции надколенника. Это может включать болезненный хруст и раздражение, которые вы можете увидеть или услышать, когда двигаете коленом.
Артрит
Остеоартроз может случиться в любом возрасте, но обычно он начинается, когда людям за 50.
Также известный как артрит «износа», остеоартрит обычно поражает суставы, которые вы используете чаще всего, и те, которые имеют вес, такие как колени.
При остеоартрозе механическое напряжение и биохимические изменения в сочетании разрушают хрящ, который с течением времени смягчает сустав. Это вызывает воспаление и боль, и сустав может потрескивать и хрустеть.
Если у вас крепитация с болью, это может быть признаком остеоартрита.
Хирургия
Колени иногда могут стать более шумными после операции. Это может быть связано с незначительными изменениями, которые происходят во время самой процедуры, или, в случае замены сустава, особенностей нового сустава.
Однако, часто звуки были там раньше, но люди могут заметить их больше после операции, потому что они более остро наблюдают во время послеоперационного периода.
Хотя это может вызывать беспокойство, исследование данных почти для 5000 человек показало, что наличие крепитации после замены коленного сустава не повлияло на долгосрочные перспективы или качество жизни людей через 3 года.
Что включает в себя полную операцию по замене коленного сустава?
Крепитация в колене распространена и обычно безболезненна.Там нет необходимости беспокоиться об этом. Однако, если у вас есть боль, связанная с трескучими и хлопающими звуками, это может указывать на проблему.
Крепитация колена:
Обратитесь к врачу как можно скорее, если колено скрипит, хрустит и болит.
Крепит, как правило, безвреден и не требует лечения. Но если у вас есть боль или другие симптомы с хрустящим коленом, вам может потребоваться обратиться к врачу. Лечение будет зависеть от первопричины.
Если у вас ОА, различные методы лечения могут помочь вам справиться с симптомами.
Эксперты в настоящее время рекомендуют:
- контроль веса
- упражнения, такие как ходьба, плавание или тай-чи
- с использованием нестероидных противовоспалительных препаратов (НПВП)
- рецептурных лекарств, включая инъекции стероидов в сустав
- с применением тепла и пакеты со льдом для уменьшения воспаления
- , физиотерапия и упражнения для укрепления мышц, поддерживающих сустав и увеличения диапазона движений
- , когнитивно-поведенческая терапия
В некоторых случаях может потребоваться операция или замена сустава.
Медитация также может облегчить боль и улучшить общее самочувствие.
Трещины и хлопки в коленях обычно не вызывают беспокойства, и большинству людей лечение не требуется.
Однако, если у вас есть боль или другие симптомы с шумными коленями, это может быть хорошей идеей обратиться к врачу.
Упражнения, диета и контроль веса – все это способы поддержания здоровья коленных суставов и предотвращения будущих проблем. Они также могут помочь вам справиться с симптомами и замедлить повреждение коленей, если у вас остеоартрит.
Почему колени стучат, когда я двигаюсь?
Слушатель подкастов Get-Fit Guy по имени Брайан написал мне сегодня ранее:
«Привет, Брок. Я только что получил известие от моего доктора, что у меня крепит в правом колене. Это не очень больно, и я еще не видел PT. Я остановился и использую протокол RICE на моем колене. Но есть ли у вас другие предложения? Какие упражнения вы предлагаете? Должен ли я поставить наколенник? Спасибо за помощь.”
После выполнения некоторых упражнений на расслабление глубокого дыхания, чтобы я не терял самообладание, я написал ему следующее:
“Во-первых, Крепит это не состояние.Это просто причудливый способ сказать «шумная часть тела». Это не означает, что что-то не так, само по себе, особенно если это не связано с болью. Хотя это может быть раздражающим, большинство из нас получает крепитацию в том или ином суставе с возрастом.
Да, есть вещи, которые мы можем сделать, чтобы свести их к минимуму, но, пожалуйста, не надевайте наколенник. Если у вас нет боли и очень специфического вида травмы, коленный бандаж чаще всего усугубляет ситуацию. Вы должны позволить своим суставам двигаться через весь диапазон их движения.Когда мы перестаем использовать весь спектр наших движений, мы позволяем проблемам становиться больше и их труднее исправить.
Если вы обеспокоены этой проблемой, обратитесь к физиотерапевту (или спортивному врачу), который специализируется на работе суставов. Честно говоря, ваш доктор не похоже на то, что у него есть много обучения или понимания этого материала, особенно если диагноз был «крепит».
Да, я знаю, что могло бы быть легче на доктора Брайана, но Брайан звучит обеспокоенно и правильно.Крепит звучит как страшная проблема, если вы не знаете, что это такое. Итак, давайте поближе рассмотрим и, надеюсь, успокоим мысли Брайана (и ваши).
Крепит звучит как страшная проблема, если вы не знаете, что это такое. Итак, давайте внимательнее посмотрим и успокоим ваш разум.
Что такое крепитация?
Crepitus (или более забавный способ сказать это: крепитация) описывает любой тип шлифования, скрипения, растрескивания, растрескивания, ударов, трещин или хрустов, которые происходят в суставе, когда мы перемещаем его в диапазоне движения.Мы можем испытывать крепитацию в любом возрасте, но обычно она не проявляется, пока мы не станем старше. Многие люди испытывают крепит на коленях, но вы можете получить его в других суставах, таких как бедро, шея, плечи или позвоночник.
Между прочим, слово крепитация также может быть использовано для описания звука других состояний, таких как треск легких во время бронхита. Это не только кости или суставы.
Некоторые распространенные теории о том, что вызывает крепитацию, – это пузырьки, появляющиеся внутри сустава, или сухожилия и связки, пересекающие костные структуры сустава.Пузырьки не вызывают боли, но разрыв связки иногда может быть болезненным. На самом деле у меня довольно громкий стук в правом плече, когда я делаю большие круги рук. Но кроме привлечения некоторого дополнительного внимания со стороны моих коллег по спортзалу, это меня совсем не беспокоит.
С другой стороны, более серьезной причиной крепитации может быть артрит, который вызывает деградацию суставного хряща сустава (гладкой белой ткани, которая покрывает концы костей). Если у вас сильная крепитация, особенно если она вызывает боль, вам следует провериться на артрит.Кстати, многие из техник для облегчения крепитации, которые я расскажу сегодня, также могут работать при артрите. Но только то, что у тебя шумные колени, Брайан, не означает, что у тебя – или когда-нибудь заболеет – артрит. Так что пока не паникуйте.
Страницы
.Болит с правой стороны ребро: Болит спереди под ребрами справа, что это может быть?
Боль в ребрах справа сбоку
Боль между рёбрами или под ними — причина для беспокойства, поскольку в грудной клетке находятся органы, являющиеся жизненно важными. Данная статья актуальна для всех, у кого болят рёбра: в ней можно узнать о наиболее распространённых причинах этого клинического проявления.
Причины, по которым возникает боль в рёбрах
Боль слева или справа под рёбрами может иметь разный характер — равно как и причины, которые её вызывают. Она может быть сильной и практически незаметной, ноющей или резкой, возникающей в определённые моменты или непрекращающейся. Практически в каждом из случаев причиной боли может быть заболевание, которое развивается в области грудной клетки.
- Первичная консультация — 4 000
- Первичная консультация заведующего Клиникой боли — 4 500
Записаться на прием
Травмы грудной клетки
К травмам грудной клетки принято относить переломы или ушибы рёбер. Переломы характеризуются разрывами костных тканей и хрящевых суставов одного или нескольких рёбер. В зависимости от травмы болевые симптомы могут иметь постоянный ноющий характер или быть острыми, интенсивными.
Для ушибов характерна несильная боль, которая сопровождается отёком и появлением гематомы в области травмы. Как правило, болевая симптоматика сходит на нет через семь – десять дней. Переломы требуют обязательного прохождения диагностики с целью исключения возможности травмы мягких тканей лёгкого или других внутренних органов. В зависимости от стороны травмы боль может локализоваться справа или слева под рёбрами или между ними. Её интенсивность и длительность зависит от того, насколько сильной была травма.
Межрёберная невралгия
Боль между рёбрами по ходу нервов может возникать вследствие следующих заболеваний:
- остеохондроз грудного отдела позвоночника;
- протрузия позвонков;
- межпозвонковая грыжа.
Приступы в виде простреливающей боли, похожей на удар током, возникают по причине защемления или раздражения нервных корешков, а их появление могут спровоцировать следующие факторы:
- переохлаждение;
- проникновение инфекции;
- физическая нагрузка;
- получение травмы спины.
Боль становится сильнее при сильных вдохах/выдохах или попытках изменить положение тела.
Рёберный хондрит
Рёберный хондрит (или, как его ещё называют, синдром Титце) является заболеванием, при котором происходит утолщение хрящевой ткани рёбер, приводящее к их болезненности. Болевые ощущения не локализуются в одном месте и могут распространяться на всю грудину. Они бывают достаточно сильными и проявляются ярче при резких движениях, глубоких вдохах/выдохах или кашле. Боль может сопровождаться:
- локальным отёком;
- повышением температуры в области патологического процесса.
Она появляется внезапно и по своим проявлениям сравнима со стенокардическим приступом.
Стенокардия
Для стенокардии характерна постоянная, давящая боль за грудиной и иногда между рёбрами. Она локализуется в загрудинной области и может распространяться в левую сторону шеи, левую руку и левую часть грудной клетки и может сопровождаться:
- нарушением сердечного ритма;
- чувством страха.
Другие причины
Помимо этого, болевая симптоматика в рёбрах может возникать при следующих заболеваниях:
- злокачественные новообразования (в частности — остеосаркома рёбер) — характеризуются тупыми болями в начале заболевания, которые по мере его развития становятся всё более и более проявленными;
- фибромиалгия — боли возникают при попытках поднять руки или повернуть туловище;
- плеврит — болевая симптоматика проявляется при кашле и глубоких вдохах/выходах;
- опоясывающий лишай — характеризуется интенсивной болью под рёбрами в правом или левом боку, которая сопровождается зудом или жжением.
Ещё одна причина заключается в гипертонусе грудных мышц, который возникает вследствие интенсивных физических нагрузок. Боль в этом случае нарастает и локализуется в межрёберном пространстве.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Боль в правом боку под ребрами является одной из наиболее часто встречающихся проблем в медицинской практике. Все потому, что причин у нее огромное количество, и многие из них являются весьма серьезными. Длительная боль такого типа — это всегда признак той или иной патологии. Потому, если колет в боку, не будет лишним записаться на врачебный осмотр.
Острая боль справа под ребрами
Резкая боль, как правило, означает острый воспалительный процесс и необходимость срочного обращения к врачу. Ниже рассмотрим основные причины такой боли:
- Проходимость желчевыводящих путей нарушена. Обычно это может быть при холецистите в острой стадии. Приступ начинается нежданно, чаще всего ночью, сопровождаясь острой, но быстро проходящей болью. Если пути заложены, желчный пузырь вынужден работать в усиленном режиме, при этом раздражаются окружающие нервы, в результате чего и возникают желчные колики. Боль может быть очень сильной, приводящей к совершенной неработоспособности и нарушению сна. Спровоцировать приступ может сопутствующее нервное напряжение.
- Болевой синдром при желчекаменной болезни. Является главным признаком острой стадии холецистита. Проявляется при заторе желчным камнем выводящего желчь протока, в виду чего мочевой пузырь воспаляется. Боль справа сбоку в данном случае может быть длительной и еще более обременяющей. Если камень не вышел в первые дни, он извлекается операбельно, иначе жизнь человека может оказаться под угрозой, как в случае острого аппендицита, о котором будет рассказано ниже. Из сопутствующих симптомов можно назвать жар, тошноту и рвоту, иррадиацию болей в руку с той же стороны.
- В правом подреберье может болеть и при язвенном дуодените (язве двенадцатиперстной кишки). Легкое покалывание для острого синдрома — это редкость. Больной в первые же сутки испытывает целый набор симптомов, включающих общее недомогание, сильную или вообще непереносимую боль с правой стороны под ребрами, жар, тошноту, вздутие живота и тяжесть в нем. Как и в случае выше, колющая боль возникает обычно ночью, однако синдром смягчается после приема пищи.
- При панкреатите (воспалении поджелудочной железы) боль пульсирующего и опоясывающего характера. Может потребоваться операция. Если состояние из острого переходит в хроническое, операции не требуется. Точные причины панкреатита до сих пор неизвестны.
- В правом подреберье может колоть и при болезни бочек. В данном случае это будет иррадиацией боли, преимущественно отдающей в спину, а не признаком локализации ее причины. Ниже ребер возникает непереносимая боль, на которую никак не влияет перемена позы или прием пищи. При ходьбе боль может усиливаться. Главной причиной почечных колик являются камни в почках, царапающие протоки и вызывающие опасные застойные явления.
Когда «ноет» под правым боком
Чаще всего ноющая боль в правом боку возникает при воспалительных процессах в печени. Одной из самых распространенных причин является хронический или развивающийся гепатит. На фоне этой боли наличествует ощущение постоянной усталости, нарушение работоспособности, повышенная температура тела. Особенно важно заметить, что кожа при большинстве заболеваний печени приобретает желтоватый оттенок (“желтуха”). Это происходит в виду отложения в тканях кожи билирубина, одного из пигментов желчи. Моча также окрашивается в более темный цвет и становится менее прозрачной. Как и при любой болезни печени, ощущается тяжесть под правым боком. При кашле может становиться хуже, так как окружающие ткани сдавливают увеличенную воспаленную печень.
Цирроз печени — еще опаснее гепатита, потому как наблюдается не просто воспаление, но и деградация тканей органа. Главная опасность при наличии данного заболевания состоит в том, что болезненные ощущения печени возникают только тогда, когда цирроз прогрессирует полным ходом, печень с трудом справляется со своей работой, а полное излечение от болезни уже невозможно. Преимущественно данное заболевание наблюдается у алкоголиков на третьей стадии зависимости, однако последние редко обращают внимание на такое явление, как ноющая боль в области печени, а состояние больного тем временем усугубляется и болезнь прогрессирует.
Однако самое опасное заболевание печени, провоцирующее ноющие боли, это рак. Если ноет на фоне постоянной усталости, небольшого повышения температуры тела, увеличения печени на фоне общей потери массы тела, то немедленно следует обратиться к онкологу и поставить точный диагноз. Нужно помнить, что даже рак еще не является смертельным приговором, и вплоть до третьей (а в исключительных, но вероятных случаях, и четвертой) стадии лечение может быть успешным.
Тупая боль в подреберье
Болеть подобным образом может в целом ряде случаев, сопровождающихся воспалительными процессами. Представляем самые распространенные из таковых:
- Хроническое воспаление желчного пузыря (холецистит). Причиной этому заболеванию служит раздражение стенок органа камнями из затвердевшей желчи. Дело может дойти даже до образования множественных язв и рубцов на стенках пузыря, как следствие. В результате застой желчи еще более усугубляется, а камни становятся больше и опаснее. Покалывание при хроническом течении болезни — редкость. Обычное явление — длительная тупая боль, которая может становиться сильнее при вздохе или чрезмерном потреблении жиров.
- Панкреатит в хронической стадии. Возникает, если острая стадия воспаления поджелудочной железы остается недолеченной. В связи с этим функции железы понижаются, страдающие недугом могут испытывать некоторые симптомы, возникающие, как следствие повышения сахара в крови. Также наблюдается тошнота, рвота, метеоризм, тяжесть в животе, а болеть может и с правой стороны, и с левой. Особенно ярки симптомы после еды.
- Пиелонефрит в хронической стадии. Самая распространенная форма болезней почек. Интересным наблюдением может стать то, что боль иррадиирует нередко в противоположную сторону от больной почки. Больным, страдающим хроническим пиелонефритом, противопоказаны тяжелые физические нагрузки, поскольку они делают течение болезни более тяжелым, обостряя боль после таковых может колоть достаточно ощутимо. Наблюдается беспричинное повышение температуры тела и артериального давления, учащение мочеиспускания, боли в голове, понижение работоспособности.
- Гепатит в хронической стадии. Как минимум 50% острых случаев переходят в хронические, преимущественно в виду халатности врачей или их пациентов. А ведь хронический гепатит чрезвычайно трудно лечится, это стоит взять на заметку. В данном случае со стороны правого подреберья, где находится печень, возникает тянущая боль. Это происходит на фоне нежданных приступов тошноты и рвоты, а также вздутия живота. Дополнительным признаком хронического гепатита служит непереносимость жирной пищи и алкоголя. При пальпации обнаруживается, что печень слегка увеличена и болит в ходе процесса.
- Дуоденит хронического типа. При нем возникает и тупая боль, и тошнота с рвотой и поносом. В рвоте обнаруживается желчь. Аппетит при этом серьезно понижен.
Гинекологические причины
Ряд основных причин включает внематочную беременность, аднексит и непроходимость яичника в результате прогрессии кисты в нем. Первый фактор развивается в результате деформации маточной трубы, в результате чего беременность развивается ниже, чем следует. При этом менструации отсутствуют таким же образом, как и при обычной беременности, но появляются другие кровяные выделения. Боли в этом случае намного сильнее, чем в классическом, и могут отдавать как вправо, так и влево. Надо учитывать, что маточная труба может разорваться в ходе нетипичной беременности, поскольку яйцеклетка начинает развиваться именно там, потому при возникновении подобной боли еще до того, как живот начинает расти (а женщина ждет ребенка), следует немедленно обратиться к хирургу по поводу прерывания беременности.
Аднексит — это воспаление придатков матки. Как и в случае выше, боль отдает в обе стороны. В отличие от других случаев, наблюдается понижение температуры тела. На фоне этого нарушается мочеиспускание, проявляется тошнота и рвота.
Если киста яичника перекручивается, обязательно нужно делать операцию. Результат лечения зависит от того, насколько рано диагностирована причина. В области подреберья возникают боли, идущие с низа живота, выражено кровотечение из влагалища, температура тела значительно повышается. На фоне этого наблюдается ощутимое недомогание и общая слабость.
Нужно знать, что обе вышеперечисленные причины могут проявляться практически в любом возрасте, даже у несовершеннолетних. При первых признаках следует обратиться к специалисту, ведь несвоевременное лечение таких недугов может грозить бесплодием.
Острый аппендицит, грудной остеохондроз и инфаркт миокарда
Буквально до последних десятилетий аппендикс являлся загадкой для медиков, и считалось, что он является своеобразным рудиментом, не несущим важной функции. Сейчас известно, что он является лимфоидным органом, участвуя в защите организма от инфекций. Он может менять свое положение внутри брюшной полости, это обуславливает трудность точной диагностики аппендицита, с которой может справиться только опытный хирург. Диагностика облегчается, если аппендицит перерос в стадию перитонита (гнойного воспаления), когда брюшная стенка становится неестественно твердой. Главными признаками аппендицита являются:
- боль, распространяющаяся по всей брюшной области;
- источник боли более 3 часов находится в правой брюшной области;
- если больной лежит на правом боку, болезненные ощущения слабнут;
- общее самочувствие ухудшается, нередко сопровождаясь рвотой, поносом и жаром.
При грудном остеохондрозе можно наблюдать боль и спереди, и сзади брюшной области, задевающую межреберное пространство. Если поднять руки, вдохнуть, выдохнуть или наклониться, то она усиливается.
Если у человека инфаркт (некроз одного из участков сердечной мышцы в виду остановки ее кровоснабжения), его абдоминальная форма будет причиной болей в правом подреберье, а не только в подложечной области. Такая боль не только давит, но и жжет, не поддаваясь действию медикаментов, даже нитроглицерина. В этом случае человека следует без промедлений госпитализировать в кардиологическое отделение.
Вирусы и гельминты в качестве причин
Одной из причин болей справа под ребром является весьма коварный герпесвирус, являющийся возбудителем опоясывающего лишая. Сильные боли под правым ребром возникают, как следствие раздражения этим вирусом соответствующих нервных окончаний. На этом фоне в той же области наблюдается выраженный зуд. Температура тела в первый же день повышается до субфебрильной, а на следующий можно наблюдать отечные пятна. Через 3-4 дня они покрываются пузырьками, которые через некоторое время лопаются. Параллельно увеличиваются лимфоузлы, и боль становится более выраженной. Даже после излечения лишая боль в подреберье может продолжать беспокоить человека.
При рассмотрении гельминтозов следует опираться на то, что это заболевания не бактериального, вирусного или физиологического характера, но вызванные паразитическими червями. В этой категории по пункту возбудителей боли в правом подреберье лидируют аскариды. Это небольшие, похожие на личинок мух черви белого цвета, особенно распространенные у домашних питомцев (в связи с чем следует избегать “целовать” их). Они провоцируют множество симптомов при этом: нарушение аппетита, метеоризм, тошнота, повышенная возбудимость, похудение. Иногда аскариды проникают в желчевыводящие протоки и печень. В этом случае могут возникать симптомы, как при остром холецистите, рассмотренные выше.
Если описанные выше боли появляются у человека, ему срочно следует проконсультироваться у семейного врача, поскольку причины могут быть самыми разными. В соответствии с предполагаемым диагнозом он будет направлен к конкретному специалисту.
Не стоит тянуть с обращением к врачу — иногда это чревато серьезными осложнениями и даже угрозой для жизни.
Когда беспокоит боль между ребер, вас или ваших близких охватывает беспокойство. Ведь в грудной клетке расположены жизненно важные органы: легкие, сердце, крупные кровеносные сосуды. Почему болит между ребрами? Когда следует немедленно обращаться за врачебной помощью? Как можно себе помочь?
По каким причинам возникают боли между ребер?
Травмы грудной клетки
Травма грудной клетки включает в себя ушиб ребер или их перелом. Эти состояния сопровождаются разными болевыми ощущениями от постоянных ноющих до интенсивных резких.
Ушиб обычно сопровождается неинтенсивной болью, отеком и гематомой в месте травмы. Болезненность приобретает ноющий постоянный характер и проходит самостоятельно через 7-10 дней.
Перелом обычно из-за боли не остается незамеченным и вынуждает человека обратиться к врачу. Рентгеновское исследование позволяет установить степень повреждения и исключить травму легких.
Перелом кости может быть поднадкостничным, то есть не затронута надкостница и отломки остаются на месте. Или в кости может образоваться трещина – это самая благоприятная разновидность повреждения. А в тяжелых случаях бывают многооскольчатые переломы, которые опасны повреждением легочной ткани, развитием кровотечения и нарушения дыхания. В таком случае сразу начинает страдать общее состояние больного.
Травма грудной клетки отличается длительно сохраняющейся болезненностью. Обычно локализуется боль между ребрами слева или справа, в зависимости от стороны повреждения. Усиливаются при дыхании и кашле. При переломах можно заметить деформацию грудной стенки.
Межреберная невралгия
Боль между ребрами по ходу нервов обусловлена защемлением или раздражением нервных корешков. Обычно это состояние развивается резко вследствие сдавления нерва при остеохондрозе грудного отдела позвоночника, межпозвонковой грыже или протрузии. Приступы провоцируют физические нагрузки, переохлаждения, инфекции или травмы спины, заболевания типа рассеянного склероза или полинейропатии.
При межреберной невралгии болит между ребрами справа или слева. Боль жгучая, простреливающая, напоминающая удар током. Она усиливается при глубоком дыхании, изменении положения тела, резком движении. Пациенты находятся в вынужденном положении с наклоном туловища в здоровую сторону, щадят больную половину грудной клетки. Если боль между ребрами локализуется слева, то она может имитировать сердечный приступ.
При пальпировании (ощупывании) грудной клетки определяется болезненность по ходу нерва в межреберьях или в точках выхода нерва около позвоночника. Там же определяются онемение или покалывание.
Стенокардия
Если болит между ребрами посередине спереди, то стоит исключить заболевания сердца. Приступ стенокардии или острый инфаркт миокарда проявляется загрудинными болями, которые могут распространяться в левую часть грудной клетки, в челюсть.
Боли при стенокардии постоянные, давящего сжимающего характера, сопровождается чувством страха, иногда – нарушением сердечного ритма, не меняется при смене позы. Прием нитроглицерина купирует приступ.
Если есть подозрение, что боль между ребрами спереди по центру
имеет связь с сердцем, то необходимо сразу обращаться за медицинской помощью. Регистрация электрокардиограммы позволит исключить такое серьезное заболевание, как острый инфаркт миокарда.
Опоясывающий лишай
Герпетическая инфекция может протекать с болью между ребрами с одной стороны, слева или справа. Болевые ощущения интенсивные, иногда нестерпимые, сопровождаются зудом, жжением или онемением. Отличительным признаком опоясывающего лишая является пузырьковая сыпь, возникающая по ходу межреберных нервов. Страдает и общее состояние пациента: повышается температура, беспокоит общая слабость, тошнота.
Синдром Титце
Синдром Титце (реберный хондрит) – хондропатия, воспаление реберного хряща в месте его прикрепления к грудине. Патология встречается редко, но забывать о ней не стоит. Боли при хондрите нарастают постепенно, их интенсивность невелика. Пациенты отмечают локальную болезненность, усиливающуюся при движении туловища. Болевые ощущения сопровождаются плотной припухлостью в области хрящей.
Злокачественные новообразования костей
Остеосаркома ребер – злокачественная опухоль костной ткани. Болевые ощущения сначала тупые, неясные, а затем усиливаются, становятся нестерпимыми, лишают сна, лишь ненадолго снимаются анальгетиками. Одновременно развиваются симптомы опухолевой интоксикации, метастазы.
Плеврит
Боли между ребрами могут возникнуть при пневмонии, осложненной плевритом, возникают при кашле и глубоком вдохе, уменьшаются при положении на больном боку. Распознанию плеврита способствует рентгеновское ис
Что значит если болят ребра с правой стороны
Боль в стенке грудной клетки под ребрами – это всегда повод для волнения. Источником боли могут быть ребра, мышцы и фасции, а также воспалительные процессы органов, расположенных в брюшном пространстве. Любой дискомфорт требует консультации специалиста, а иногда скорой помощи.
Характер и локализация болей

Чтобы определить диагноз, нужно пройти обследование у нескольких специалистов, учитывая сопутствующие симптомы
По характеру боль может быть острой, сильной, резкой, тянущей, ноющей тупой. Иногда она опоясывающая, колюще-режущая. Проявляется как в состоянии покоя, так и при нагрузках, ходьбе, беге. Усиливается при надавливании, движении, во время кашля или вдоха. Может быть постоянной или приступообразной.
Болевые ощущения могут быть отраженными. Ощущаются как в центре грудины, так и в межреберных промежутках, сверху и снизу спины, пояснице в области паха. Иррадиируют в шею и подмышку, могут ощущаться в области молочной железы.
Боль в правом боку на уровне ребер не всегда является признаком заболевания. Она может быть связана с физическими нагрузками, тренировками. Нередко неприятные ощущения испытывает беременная, особенно на поздних сроках. Когда ребенок достаточно большой, женщина ощущает болезненные толчки в области ребер. Это физиологические причины, не требующие лечения.
Болезненный симптом может иметь патологический характер. Причина – заболевания, острые неотложные состояния внутренних органов, травмы грудной клетки:
- заболевания пищеварительных органов;
- патологии печени и билиарной системы;
- воспалительные процессы органов дыхания;
- травмы ребер;
- проблемы с позвоночником и межреберная невралгия;
- опоясывающий герпес.
Отраженные боли могут быть связаны с воспалительными заболеваниями мочеполовой системы.
Язвенная болезнь двенадцатиперстной кишки
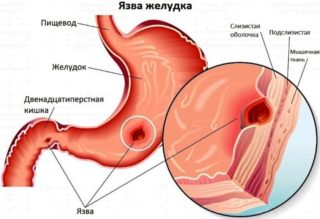
Характерным признаком язвы является боль после еды через 1,5 — 2 часа
Это хронический процесс, который поражает слизистую оболочку. Образуются дефекты в виде язв с последующим рубцеванием. Весенние и осенние обострения чередуются с периодами покоя и стиханием симптомов.
Так как двенадцатиперстная кишка несколько смещена от средней линии тела, колюще-режущие симптомы при язве локализуются в подреберье справа. Иногда боль ощущается сзади, болит низ спины в области 12 ребра. Во время осмотра возникает болезненность при нажатии на паравертебральную точку.
Отличительная особенность в том, что боль появляется через 1,5–2 часа после приема пищи или ночью. Язык покрыт белым налетом. Пациенты отмечают следующие признаки:
- тошнота;
- изжога;
- отрыжка воздухом;
- задержка стула.
Из-за резких сильных болей и диспепсии у больных отсутствует аппетит, они теряют в весе. Заболевание опасно осложнениями : кровотечение, перфорация стенки кишки.
Заболевания желчного пузыря
Холецистит сопровождается горечью во рту, иногда возникают опоясывающие боли
Одна из проблем, при которой болит правое ребро спереди, – холецистит и дискинезия желчных протоков. Патология возникает в связи с погрешностями в питании, злоупотреблением жареной и жирной пищи, а также стрессом. Появляется острая спастическая боль в правом подреберье или вокруг пупка. При пальпации болезненность усиливается.
Происходит застой желчи, возникает холецистит, затем образуется песок и камни. Хронический воспалительный процесс напоминает о себе при незначительном отступлении от диеты. Болевой синдром часто сопровождается такими признаками:
- желтизна склер;
- коричневый налет на языке;
- горечь во рту;
- потеря аппетита;
- метеоризм;
- расстройство стула – запор или понос.
Еще одна причина расстройства желчеотделения, о которой многие не знают, – малоподвижный образ жизни. Чаще страдают офисные работники, студенты и пенсионеры.
Гепатит и цирроз печени
Цирроз часто возникает после перенесенного гепатита при несоблюдении диеты
Гепатит – это воспалительный процесс в печени инфекционного или неинфекционного генеза. Может быть результатом действия вирусов и бактерий. Иногда патология носит наследственный характер, является причиной отравления, неправильного питания или алкоголизма.
Характерны тупые и ноющие боли в области печени. Болят ребра с правой стороны спереди при нажатии. Во время пальпации обнаруживается увеличение органа. Со временем присоединяются другие функциональные нарушения:
- постоянная тошнота;
- желтушность кожи;
- капиллярные кровоизлияния;
- появление отеков.
По сути, цирроз является осложнением и результатом не леченого гепатита. Симптомы этих заболеваний сходны.
При циррозе печень со временем уменьшается в размере, возникают осложнения. Это крайне неблагоприятный прогноз. Расширены и хорошо видны подкожные вены, присоединяется интоксикация. Развиваются признаки энцефалопатии. У пациента ухудшается память и внимание, появляется заторможенность.
Панкреатит
При панкреатите боль бывает односторонней или опоясывающей, имеются сопутствующие симптомы
Воспаление поджелудочной железы – крайне опасное и болезненное состояние. Болезненность формируется посередине под ложечкой и вверху живота. Затем идет отдача в левый и правый бок. Опоясывающая боль распространяется сзади по спине, переходит в лопатку. При остром заболевании она резкая, колющая, кинжальная. Достаточно интенсивная, но более тупая боль возникает при хронической форме.
Приступ может сопровождаться повышением температуры тела. Больной испытывает сильный озноб. Возникает тошнота и многократная рвота, расстройство стула. Облегчения после рвоты нет. Любая еда ухудшает состояние. Железа начинает выделять фермент, который агрессивно действует на слизистую, усугубляя воспалительный процесс, а с ним и болевые ощущения.
При остром течении на первый план выступает болевой синдром. Пациент занимает удобную позу, сидя с наклоном вперед или лежа на животе с валиком в месте локализации боли. Для снятия приступа необходимо вызвать скорую помощь.
Длительное хроническое течение характеризуется ферментативной недостаточностью и развитием сахарного диабета. Во время обострений пациенту показан голод, холод и покой.
Пневмония и плеврит
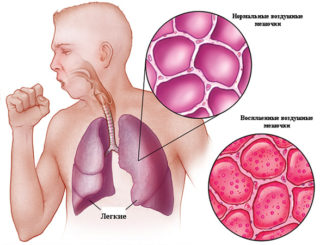
Правосторонняя пневмония проявляется болями, кашлем и проблемами с дыханием
Воспаление легких – вирусное или микробное заболевание. Может выступать как самостоятельная патология или быть осложнением ОРВИ, трахеита, бронхита. Виновницей болей справа под ребрами становится нижнедолевая пневмония. Обычно боль связана с дыханием, ощущается не только в боку на стороне патологии, но и сзади. Начинается остро, присутствуют такие симптомы:
- высокая температура, озноб или лихорадка;
- головная боль;
- влажный кашель с болью в груди на стороне поражения.
Ощущения от незначительной боли до сильной, при этом у пациента поверхностное дыхание. Количество мокроты увеличивается, она изменяет цвет, становится гнойной. Нарушается общее состояние – при выраженной тахикардии пониженное давление, слабость.
При плеврите воспаляется мембрана, которая покрывает внутреннюю часть грудной клетки. Проявляется в виде острой или хронической формы. Болят ребра справа или слева сбоку при надавливании. Резко повышается температура, наблюдается лихорадка. Человеку больно ложиться и вставать, а также идти. От кашля и чихания сжимает ребра, болезненность резко усиливается. Дискомфорт снижается в лежачем положении, на больном боку. Поворот на другую сторону доставляет пациенту сильную боль.
Из-за недостатка циркулирующего воздуха человеку трудно дышать. Если не лечить заболевание, между слоями плевры скапливается жидкость. Такое состояние требует неотложного вмешательства. Экссудат откачивают, что облегчает состояние пациента и снижает давление на легкие.
Межреберная невралгия, реберный хондрит, остеопороз
Ущемление нерва проявляется односторонней или опоясывающей болью, ограниченностью движения
Заболевание проявляется простреливающей болью, похожей на удар током. Она возникает вследствие раздражения или защемления нервных окончаний при остеохондрозе грудного отдела позвоночника, а также при протрузии позвонков и межпозвонковых грыжах.
В зависимости от места расположение грыжи боль отмечается только в ребрах, с одной или сразу с обеих сторон. Может покалывать и стрелять в шею, плечо или руку. Сопровождается онемением в руке и слабостью мышц. Спровоцировать невралгию могут такие факторы:
- переохлаждение;
- большие физические нагрузки;
- травмы спины;
- внедрение инфекции.
Реберный хондрит или синдром Титце – это утолщение хрящевого края ребер, которое вызывает болезненность. Возникает внезапно, симптомы сходны с приступом стенокардии. Боль может быть сильной и распространяться на всю грудину. Она усиливается если нажимать на ребра. А также при глубоком выдохе и вздохе, кашле, изменении положения тела. В месте уплотнения может покраснеть кожа. Повышается температура, возникает отек.
Остеопороз характеризуется разрушением костей из-за недостатка кальция. В раннем периоде боли незначительные. Проявляются в нижних и верхних ребрах с правой или с левой стороны. Болезненность свидетельствует о раздражении надкостницы, наличии мелких трещин. Когда возникает резкая боль, есть основание предположить перелом. У больных с остеопорозом отмечается нарушение осанки и деформация грудной клетки.
Опоясывающий герпес
Активизация вируса герпеса сопровождается повышением температуры, общим недомоганием
Опоясывающий герпес – довольно распространенное и крайне неприятное состояние. Это вирусное заболевание проявляется односторонним поражением кожи и нервной системы, иногда с тяжелыми осложнениями. Высыпания располагаются по ходу поражения вирусом нервных окончаний. Начальный период, до появления сыпи, длится 2–4 суток и характеризуется такими признаками:
- слабость, недомогание, головная боль;
- незначительно повышается температура;
- диспепсия;
- увеличиваются лимфоузлы.
В местах, где впоследствии появится сыпь, ощущается покалывание в области периферических нервных окончаний. Чаще всего сыпью поражается кожа туловища и конечностей. Очаги высыпания наблюдаются в межреберной зоне и поясничном отделе спины. Состояние проявляется болью под ребрами, в левом или правом боку. Дискомфорт осложняется зудом и жжением.
Особенно опасен вирус герпеса при беременности, как для плода, так и для будущей мамы.
Травматические повреждения
Переломы ребер возможны при ударе или деструктивном процессе в костной ткани
Травмой считается ушиб, трещина, перелом ребер или растяжение мышц. Такие повреждения чаще случаются у мужчин. Это может быть удар в солнечное сплетение или со спины в область почек. Ушиб или трещина сопровождается синяком и отеком в области повреждения. В зависимости от тяжести боль может быть острой интенсивной или ноющей, с повреждением одного или нескольких ребер. Болевые ощущения и дискомфорт обычно проходят через небольшой срок, чуть больше недели.
При переломе нарушается целостность костной ткани, хряща и суставов. Боль ощущается под ребрами или между ними. У пациента наблюдаются следующие симптомы:
- резкая боль, усиливающаяся при дыхании;
- бледность кожных покровов, синюшность в районе поражения;
- одышка;
- кровохаркание;
- общая слабость.
Человека в таком состоянии нельзя трогать до приезда скорой помощи. Любое прикосновение отражается болью. Обморок, травматический шок можно снимать обезболивающими препаратами. Перелом требует диагностического обследования, чтобы исключить травму легких и других органов.
Методы диагностики
Причин появления болевых ощущений в ребрах немало. Только по болевому симптому невозможно определить, почему болят ребра. Установить диагноз может только врач. Прежде всего следует обратиться к терапевту.
При подозрении на заболевания печени и билиарной системы проводят осмотр слизистой глаз и кожи, а также пальпаторное обследование органа. При необходимости доктор назначит консультацию других специалистов – травматолога, пульмонолога, невролога. Пациенту необходимо сделать следующие процедуры.
- Лабораторные исследования – клинический и биохимический анализ крови.
- УЗИ и дуоденальное зондирование при проблемах с ЖКТ.
- Рентген грудной клетки, для исключения травм и заболеваний дыхательной системы.
В сложных случаях для дифференциальной диагностики больному нужно делать компьютерную или магнитно-резонансную томографию.
Постоянная болезненность справа под ребрами – опасный симптом. Он может сигнализировать о развитии тяжелого заболевания. Чтобы незначительный дискомфорт не закончился операцией, нужно соблюдать нехитрые правила профилактики – здоровое питание и ежегодное полное медицинское обследование.
Болит ребро с правой стороны при нажатии снизу
Боль в стенке грудной клетки под ребрами – это всегда повод для волнения. Источником боли могут быть ребра, мышцы и фасции, а также воспалительные процессы органов, расположенных в брюшном пространстве. Любой дискомфорт требует консультации специалиста, а иногда скорой помощи.
Характер и локализация болей

Чтобы определить диагноз, нужно пройти обследование у нескольких специалистов, учитывая сопутствующие симптомы
По характеру боль может быть острой, сильной, резкой, тянущей, ноющей тупой. Иногда она опоясывающая, колюще-режущая. Проявляется как в состоянии покоя, так и при нагрузках, ходьбе, беге. Усиливается при надавливании, движении, во время кашля или вдоха. Может быть постоянной или приступообразной.
Болевые ощущения могут быть отраженными. Ощущаются как в центре грудины, так и в межреберных промежутках, сверху и снизу спины, пояснице в области паха. Иррадиируют в шею и подмышку, могут ощущаться в области молочной железы.
Боль в правом боку на уровне ребер не всегда является признаком заболевания. Она может быть связана с физическими нагрузками, тренировками. Нередко неприятные ощущения испытывает беременная, особенно на поздних сроках. Когда ребенок достаточно большой, женщина ощущает болезненные толчки в области ребер. Это физиологические причины, не требующие лечения.
Болезненный симптом может иметь патологический характер. Причина – заболевания, острые неотложные состояния внутренних органов, травмы грудной клетки:
- заболевания пищеварительных органов;
- патологии печени и билиарной системы;
- воспалительные процессы органов дыхания;
- травмы ребер;
- проблемы с позвоночником и межреберная невралгия;
- опоясывающий герпес.
Отраженные боли могут быть связаны с воспалительными заболеваниями мочеполовой системы.
Язвенная болезнь двенадцатиперстной кишки

Характерным признаком язвы является боль после еды через 1,5 — 2 часа
Это хронический процесс, который поражает слизистую оболочку. Образуются дефекты в виде язв с последующим рубцеванием. Весенние и осенние обострения чередуются с периодами покоя и стиханием симптомов.
Так как двенадцатиперстная кишка несколько смещена от средней линии тела, колюще-режущие симптомы при язве локализуются в подреберье справа. Иногда боль ощущается сзади, болит низ спины в области 12 ребра. Во время осмотра возникает болезненность при нажатии на паравертебральную точку.
Отличительная особенность в том, что боль появляется через 1,5–2 часа после приема пищи или ночью. Язык покрыт белым налетом. Пациенты отмечают следующие признаки:
- тошнота;
- изжога;
- отрыжка воздухом;
- задержка стула.
Из-за резких сильных болей и диспепсии у больных отсутствует аппетит, они теряют в весе. Заболевание опасно осложнениями : кровотечение, перфорация стенки кишки.
Заболевания желчного пузыря

Холецистит сопровождается горечью во рту, иногда возникают опоясывающие боли
Одна из проблем, при которой болит правое ребро спереди, – холецистит и дискинезия желчных протоков. Патология возникает в связи с погрешностями в питании, злоупотреблением жареной и жирной пищи, а также стрессом. Появляется острая спастическая боль в правом подреберье или вокруг пупка. При пальпации болезненность усиливается.
Происходит застой желчи, возникает холецистит, затем образуется песок и камни. Хронический воспалительный процесс напоминает о себе при незначительном отступлении от диеты. Болевой синдром часто сопровождается такими признаками:
- желтизна склер;
- коричневый налет на языке;
- горечь во рту;
- потеря аппетита;
- метеоризм;
- расстройство стула – запор или понос.
Еще одна причина расстройства желчеотделения, о которой многие не знают, – малоподвижный образ жизни. Чаще страдают офисные работники, студенты и пенсионеры.
Гепатит и цирроз печени

Цирроз часто возникает после перенесенного гепатита при несоблюдении диеты
Гепатит – это воспалительный процесс в печени инфекционного или неинфекционного генеза. Может быть результатом действия вирусов и бактерий. Иногда патология носит наследственный характер, является причиной отравления, неправильного питания или алкоголизма.
Характерны тупые и ноющие боли в области печени. Болят ребра с правой стороны спереди при нажатии. Во время пальпации обнаруживается увеличение органа. Со временем присоединяются другие функциональные нарушения:
- постоянная тошнота;
- желтушность кожи;
- капиллярные кровоизлияния;
- появление отеков.
По сути, цирроз является осложнением и результатом не леченого гепатита. Симптомы этих заболеваний сходны.
При циррозе печень со временем уменьшается в размере, возникают осложнения. Это крайне неблагоприятный прогноз. Расширены и хорошо видны подкожные вены, присоединяется интоксикация. Развиваются признаки энцефалопатии. У пациента ухудшается память и внимание, появляется заторможенность.
Панкреатит

При панкреатите боль бывает односторонней или опоясывающей, имеются сопутствующие симптомы
Воспаление поджелудочной железы – крайне опасное и болезненное состояние. Болезненность формируется посередине под ложечкой и вверху живота. Затем идет отдача в левый и правый бок. Опоясывающая боль распространяется сзади по спине, переходит в лопатку. При остром заболевании она резкая, колющая, кинжальная. Достаточно интенсивная, но более тупая боль возникает при хронической форме.
Приступ может сопровождаться повышением температуры тела. Больной испытывает сильный озноб. Возникает тошнота и многократная рвота, расстройство стула. Облегчения после рвоты нет. Любая еда ухудшает состояние. Железа начинает выделять фермент, который агрессивно действует на слизистую, усугубляя воспалительный процесс, а с ним и болевые ощущения.
При остром течении на первый план выступает болевой синдром. Пациент занимает удобную позу, сидя с наклоном вперед или лежа на животе с валиком в месте локализации боли. Для снятия приступа необходимо вызвать скорую помощь.
Длительное хроническое течение характеризуется ферментативной недостаточностью и развитием сахарного диабета. Во время обострений пациенту показан голод, холод и покой.
Пневмония и плеврит

Правосторонняя пневмония проявляется болями, кашлем и проблемами с дыханием
Воспаление легких – вирусное или микробное заболевание. Может выступать как самостоятельная патология или быть осложнением ОРВИ, трахеита, бронхита. Виновницей болей справа под ребрами становится нижнедолевая пневмония. Обычно боль связана с дыханием, ощущается не только в боку на стороне патологии, но и сзади. Начинается остро, присутствуют такие симптомы:
- высокая температура, озноб или лихорадка;
- головная боль;
- влажный кашель с болью в груди на стороне поражения.
Ощущения от незначительной боли до сильной, при этом у пациента поверхностное дыхание. Количество мокроты увеличивается, она изменяет цвет, становится гнойной. Нарушается общее состояние – при выраженной тахикардии пониженное давление, слабость.
При плеврите воспаляется мембрана, которая покрывает внутреннюю часть грудной клетки. Проявляется в виде острой или хронической формы. Болят ребра справа или слева сбоку при надавливании. Резко повышается температура, наблюдается лихорадка. Человеку больно ложиться и вставать, а также идти. От кашля и чихания сжимает ребра, болезненность резко усиливается. Дискомфорт снижается в лежачем положении, на больном боку. Поворот на другую сторону доставляет пациенту сильную боль.
Из-за недостатка циркулирующего воздуха человеку трудно дышать. Если не лечить заболевание, между слоями плевры скапливается жидкость. Такое состояние требует неотложного вмешательства. Экссудат откачивают, что облегчает состояние пациента и снижает давление на легкие.
Межреберная невралгия, реберный хондрит, остеопороз

Ущемление нерва проявляется односторонней или опоясывающей болью, ограниченностью движения
Заболевание проявляется простреливающей болью, похожей на удар током. Она возникает вследствие раздражения или защемления нервных окончаний при остеохондрозе грудного отдела позвоночника, а также при протрузии позвонков и межпозвонковых грыжах.
В зависимости от места расположение грыжи боль отмечается только в ребрах, с одной или сразу с обеих сторон. Может покалывать и стрелять в шею, плечо или руку. Сопровождается онемением в руке и слабостью мышц. Спровоцировать невралгию могут такие факторы:
- переохлаждение;
- большие физические нагрузки;
- травмы спины;
- внедрение инфекции.
Реберный хондрит или синдром Титце – это утолщение хрящевого края ребер, которое вызывает болезненность. Возникает внезапно, симптомы сходны с приступом стенокардии. Боль может быть сильной и распространяться на всю грудину. Она усиливается если нажимать на ребра. А также при глубоком выдохе и вздохе, кашле, изменении положения тела. В месте уплотнения может покраснеть кожа. Повышается температура, возникает отек.
Остеопороз характеризуется разрушением костей из-за недостатка кальция. В раннем периоде боли незначительные. Проявляются в нижних и верхних ребрах с правой или с левой стороны. Болезненность свидетельствует о раздражении надкостницы, наличии мелких трещин. Когда возникает резкая боль, есть основание предположить перелом. У больных с остеопорозом отмечается нарушение осанки и деформация грудной клетки.
Опоясывающий герпес

Активизация вируса герпеса сопровождается повышением температуры, общим недомоганием
Опоясывающий герпес – довольно распространенное и крайне неприятное состояние. Это вирусное заболевание проявляется односторонним поражением кожи и нервной системы, иногда с тяжелыми осложнениями. Высыпания располагаются по ходу поражения вирусом нервных окончаний. Начальный период, до появления сыпи, длится 2–4 суток и характеризуется такими признаками:
- слабость, недомогание, головная боль;
- незначительно повышается температура;
- диспепсия;
- увеличиваются лимфоузлы.
В местах, где впоследствии появится сыпь, ощущается покалывание в области периферических нервных окончаний. Чаще всего сыпью поражается кожа туловища и конечностей. Очаги высыпания наблюдаются в межреберной зоне и поясничном отделе спины. Состояние проявляется болью под ребрами, в левом или правом боку. Дискомфорт осложняется зудом и жжением.
Особенно опасен вирус герпеса при беременности, как для плода, так и для будущей мамы.
Травматические повреждения

Переломы ребер возможны при ударе или деструктивном процессе в костной ткани
Травмой считается ушиб, трещина, перелом ребер или растяжение мышц. Такие повреждения чаще случаются у мужчин. Это может быть удар в солнечное сплетение или со спины в область почек. Ушиб или трещина сопровождается синяком и отеком в области повреждения. В зависимости от тяжести боль может быть острой интенсивной или ноющей, с повреждением одного или нескольких ребер. Болевые ощущения и дискомфорт обычно проходят через небольшой срок, чуть больше недели.
При переломе нарушается целостность костной ткани, хряща и суставов. Боль ощущается под ребрами или между ними. У пациента наблюдаются следующие симптомы:
- резкая боль, усиливающаяся при дыхании;
- бледность кожных покровов, синюшность в районе поражения;
- одышка;
- кровохаркание;
- общая слабость.
Человека в таком состоянии нельзя трогать до приезда скорой помощи. Любое прикосновение отражается болью. Обморок, травматический шок можно снимать обезболивающими препаратами. Перелом требует диагностического обследования, чтобы исключить травму легких и других органов.
Методы диагностики
Причин появления болевых ощущений в ребрах немало. Только по болевому симптому невозможно определить, почему болят ребра. Установить диагноз может только врач. Прежде всего следует обратиться к терапевту.
При подозрении на заболевания печени и билиарной системы проводят осмотр слизистой глаз и кожи, а также пальпаторное обследование органа. При необходимости доктор назначит консультацию других специалистов – травматолога, пульмонолога, невролога. Пациенту необходимо сделать следующие процедуры.
- Лабораторные исследования – клинический и биохимический анализ крови.
- УЗИ и дуоденальное зондирование при проблемах с ЖКТ.
- Рентген грудной клетки, для исключения травм и заболеваний дыхательной системы.
В сложных случаях для дифференциальной диагностики больному нужно делать компьютерную или магнитно-резонансную томографию.
Постоянная болезненность справа под ребрами – опасный симптом. Он может сигнализировать о развитии тяжелого заболевания. Чтобы незначительный дискомфорт не закончился операцией, нужно соблюдать нехитрые правила профилактики – здоровое питание и ежегодное полное медицинское обследование.
Почему болят ребра справа при движении
Некоторые люди жалуются на то, что болят ребра при нажатии, что может быть спровоцировано различными травмами или болезнями. Обычно люди не придают большого значения такому состоянию, что является очень большой ошибкой.
Определить основную причину образования дискомфорта возможно по локализации болезненности. Очень важно при повторяющихся болях посетить доктора и провести диагностику, а также лечение.
Основные причины боли
Имеется множество различных причин, по которым болят ребра при нажатии, среди которых нужно выделить такие как:
- травмы;
- перелом ребра;
- трещина в ребре;
- болезни желудка и поджелудочной;
- болезни печени и желчного пузыря;
- воспаление хрящевой и мышечной ткани;
- болезни легких.

Помимо этого, болезненные проявления могут быть спровоцированы просто неудобным положением во время сна или работы. Перед проведением лечения обязательно нужно определить, почему болят ребра при нажатии, так как в каждом конкретном случае методы терапии несколько различаются.
Боль справа или слева
Если болят нижние ребра при нажатии, то это может быть спровоцировано такими болезнями, как:
- плеврит;
- синдром Титце;
- остеосаркома ребер;
- фибромиалгия.
Синдром Титце – редко встречающаяся патология, отличающаяся возникновением воспаления правого или левого реберного хряща. Основным проявлением патологии считается боль, которая значительно усиливается при вдохе. Больные отмечают наличие острых или нарастающих со временем болей. В основном локализация дискомфорта наблюдается с одной стороны. Для болезни характерно чередование острой стадии и ремиссии.
Если болят ребра при нажатии, то это может быть признаком фибромиалгии. Это поражение мягких тканей вне суставов, для которого характерно наличие боли в мышцах и костях. Пораженные области отличаются особой чувствительностью к надавливанию и прощупыванию. Основным признаком протекания болезни является боль в мышцах и костях, распространяющаяся на разные части тела с обеих сторон.
В таком случае зачастую наблюдается некоторая скованность тела утром, отечность ног и рук, повышенная утомляемость, а также покалывание и онемение. Все эти признаки могут прогрессировать в случае смены погоды, стрессов, усталости. При протекании этой болезни у человека могут наблюдаться различного рода нарушения психики, которые проявляются в виде ухудшения настроения или в депрессивных состояниях.
Еще одним нарушением, при котором болят ребра при нажатии, является остеосаркома. Это злокачественное новообразование, которое исходит из костной ткани. Опухоль стремительно разрастается, что приводит к образованию метастаз еще на первоначальных стадиях протекания болезни. Среди основных признаков наличия болезни можно выделить такие как:
- незначительные боли в области грудины;
- припухлость в области грудины;
- ограничение подвижности ребер при дыхании.
На первоначальных стадиях развития болезни симптоматика не слишком сильно выражена, однако она очень быстро прогрессирует.
Еще одной причиной возникновения болезненности считается плеврит. Это воспаление мембраны, покрывающей поверхность внутренней часть грудины. Болезнь в основном затрагивает только одну часть грудины, но может быть и двухстороннее поражение.
Боль слева
Если болит под левым ребром при нажатии, это может быть признаком протекания таких болезней, как:
- болезнь двенадцатиперстной кишки;
- панкреатит;
- язва желудка.
Панкреатит — воспаление поджелудочной железы, признаками которого являются:
- болезненность в области живота;
- интоксикация организма;
- кашеобразный кал с непереваренными частичками пищи.

Если болит под ребрами при нажатии, это может быть признаком болезни двенадцатиперстной кишки. В частности, это может быть острый дуоденит, который проявляется такими признаками, как:
- боль в области желудка, отдающая в нижнее ребро;
- тошнота;
- кишечные нарушения;
- сильная слабость.
Еще одной опасной и распространенной болезнью является язва желудка, при которой слизистая покрывается язвами. Она доставляет больному значительный дискомфорт. В основном патология развивается на фоне эрозий и гастритов.
Боль справа
Если болит под правым ребром при нажатии, то это может быть признаком таких болезней, как гепатит или желчнокаменная болезнь. Для желчнокаменной болезни характерно образование камней в желчном пузыре и его протоках, что провоцирует боль справа под ребром. Возникает она при нарушении обменных процессов. На протяжении длительного времени патология протекает бессимптомно и диагностируется совершенно случайно при проведении рентгенографии.
Гепатит – болезнь печени воспалительного характера, которая приводит к разрушению клеток печени и имеет достаточно выраженные признаки даже на первоначальной стадии, в частности, такие как:
- болезненность и тяжесть в правом боку;
- повышенная утомляемость и слабость;
- тошнота;
- ухудшение аппетита.
При возникновении всех этих признаков нужно посетить врача, так как при усугублении патологического процесса могут возникать различного рода осложнения.
Травмы и болезни позвоночника
Если болят ребра при нажатии спереди или сбоку, то это может быть признаком таких проблем, как:
- трещина в ребре;
- перелом;
- травма грудной клетки;
- остеопороз;
- остехондроз.
Трещина в ребре характеризуется нарушением целостности кости или частичным ее переломом, при котором отломки костной ткани не смещаются. Трещина может образовываться в результате травмы или при наличии определенных аномалий в организме. Среди основных признаков наличия травмы можно выделить такие как:
- мучительная боль в области травмы;
- одышка;
- повышенная тревожность;
- мигрень;
- усталость, головокружение;
- посинение и отечность мягких тканей.
Стоит отметить, что боль значительно усиливается при вдохе или кашле и ослабевает во время выдоха. Именно поэтому человек жалуется на то, что ему очень сложно глубоко дышать. Кроме того, можно отметить наличие сильной припухлости в области поражения и подкожное кровоизлияние.
При переломе ребра происходит повреждение не только костной ткани, но и некоторых внутренних органов. Среди основной симптоматики наличия перелома можно выделить следующее:
- резкая боль в пораженной области;
- болезненность при дыхании;
- бледность кожи;
- ноющая боль в грудине;
- затрудненное дыхание;
- сильная слабость;
- одышка;
- повышение температуры;
- синюшность кожи.
Травма грудной клетки может быть достаточно опасной для здоровья и жизни человека, поэтому при ее наличии обязательно нужно оказать срочную помощь. При открытой травме у человека наблюдаются раны, которые могут быть от колющих предметов, огнестрельного оружия. К травмам можно отнести:
- сотрясения, при которых не наблюдается изменение в области грудины;
- ушибы мягких тканей и внутренних органов;
- передавливание грудной клетки.
Существует несколько достаточно выраженных признаков закрытых травм, среди которых нужно выделить такие как:
- острая боль в груди;
- посинение кожи;
- припухлость в области поражения;
- затруднение дыхания;
- одышка;
- увеличение размера живота.
При возникновении всех этих признаков нужно посетить врача для проведения рентгенограммы, что позволит правильно подобрать метод лечения.
Болезненные проявления может спровоцировать также остеохондроз. Это дегенеративное поражение позвоночника, спровоцированное передавливанием, воспалением и раздражением нервных окончаний. В основном болезнь проявляется в виде боли в области спины, однако может также наблюдаться болезненность в ребрах и грудине.
Еще одной причиной возникновения боли считается остеопороз. Эта болезнь характеризуется понижением уровня кальция в костях и последующим его разрушением. При возникновении этой патологии болит правое ребро при нажатии, однако боли могут наблюдаться и с левой стороны. Это говорит о наличии микроскопических трещинок, а также изменении структуры костной ткани. Вместе с процессом костной ткани наблюдается общее истощение организма и ухудшение самочувствия.
Боль у ребенка
Если болит левое ребро при нажатии у ребенка 4-9 лет, то это может быть признаком заворота кишечника в нижнем отделе. Диагностируется подобное нарушение в основном у детей с лишним весом. Патология характеризуется тем, что происходит попадание одной кишечной трубки в просвет другой. В таком случае у ребенка наблюдается характерная симптоматика, а именно:
- ребенок становится беспокойным;
- поджимает ноги и плачет;
- после прекращения приступа у малыша начинается рвота.
Стул ребенка изначально нормальный, однако через некоторое время в каловых массах могут появиться примеси крови. Помимо этого, если ощущается боль в ребре при нажатии, то это может быть признаком травмы у ребенка. При возникновении даже малейшего дискомфорта нужно посетить врача, чтобы избавиться от заболевания и предотвратить развитие осложнений.
Боль при беременности
Если ощущается боль в области ребер во время беременности, то это может быть спровоцировано такими факторами, как:
- увеличение размеров матки;
- активные движения плода;
- рост плода.

При возникновении дискомфорта нужно поднять вверх руки и максимально глубоко вдохнуть. После этого нужно сделать медленный выдох. Это помогает уменьшить болезненные проявления. Женщине во время беременности нужно стараться всегда держать спину прямо. Помимо этого, важно носить свободную одежду, которая не будет стеснять движения и передавливать ребра и органы.
Если ребенок активно толкается ножками, то нужно немного отдохнуть, просто спокойно полежав на боку, пока он не успокоится.
Дополнительная симптоматика
Если болит правое ребро при нажатии, то нужно обратить особое внимание на наличие проблемы и проследить за частотой ее проявления и интенсивностью. Если игнорировать дискомфорт, возникающий в этой области, то это может спровоцировать развитие различного рода осложнений и опасных патологических состояний. В основном болят ребра с правой стороны при нажатии при их травмировании, болезнях почек, печени, желчного пузыря. Зачастую боли становятся просто непереносимыми. Помимо этого, наблюдаются такие признаки, как:
- сильное потоотделение;
- учащенное сердцебиение;
- холодные конечности;
- падение давления;
- нарушение функционирования внутренних органов.
Боли в основном спастические и характеризуются высокой степенью интенсивности имеющихся проявлений. При язвенном колите и болезнях Крона у пациента наблюдается боль в правом боку под ребром. В основном подобные болезни сопровождаются вздутием живота.
При появлении острых болей обязательно нужно вызвать скорую помощь. Категорически запрещено принимать спазмолитики, так как они несколько притупляют имеющуюся симптоматику, в результате чего диагностика может быть затруднена.
Как облегчить самочувствие
Если болит ребро с левой стороны при нажатии, это может указывать на наличие различных опасных болезней или травмы. При возникновении болезненных проявлений, которые могут указывать на наличие переломов, трещин или травмы грудины, до приезда доктора нужно соблюдать постельный режим. Это обязательно нужно сделать, чтобы предупредить возможные отрицательные последствия и осложнения, которые зачастую приводят к смерти больного.

Чтобы облегчить самочувствие, нужно проводить дыхательную гимнастику. Обязательно нужно делать глубокие вдохи. В некоторых случаях боль может несколько усиливаться, но нужно стараться по возможности делать очень медленный выдох. Если травма очень сильная и провоцирует возникновение нестерпимых болей, то нужно стараться делать такую гимнастику хотя бы 1 раз в час.
Вне зависимости от причины, спровоцировавшей боли в области ребер, нужно обязательно обратиться к терапевту. Он сможет определиться с выбором узкого специалиста, который поможет диагностировать основную причину возникновения боли и назначить требуемое лечение.
Проведение диагностики
Если болит ребро при нажатии слева или справа, то обязательно нужно провести диагностику для определения причины патологии. Чтобы избавиться от болезненности, нужно обратиться за помощью к травматологу, терапевту или неврологу. Затем нужно пройти комплексное обследование.
Так как боль может быть спровоцирована различными болезнями и патологическими состояниями, то обязательно нужно пройти обследование и сдать анализы. Изначально доктор проводит опрос и визуальный осмотр пациента, а затем для предположения своих подозрений назначает инструментальное обследование. В частности, требуется применение таких методов диагностики, как:
- анализ крови;
- ультразвуковая диагностика;
- рентген;
- томография;
- сцинтиграфия;
- биопсия.
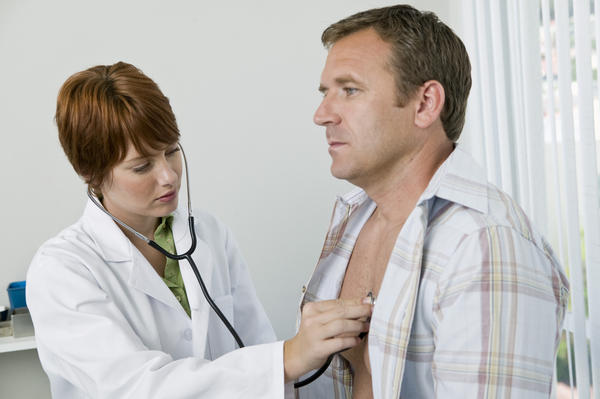
В основном при синдроме Титце врач назначает только проведение анализов крови, а также УЗИ. Диагноз ставится на основании имеющихся признаков. В некоторых случаях назначается томография, которая позволяет подтвердить поставленный диагноз, а также проверить кость на наличие злокачественных новообразований.
В случае подозрения на наличие опухоли или метастаз в ребрах дополнительно могут быть назначены коагулограмма и рентген грудной клетки. Если результаты рентгена сомнительные, то доктор может назначить томографию или сцинтиграфию для более детального и послойного изображения ребер.
Особенности лечения
Если болит левое ребро при нажатии, то это может быть признаком серьезных болезней или травмы. При возникновении острых и резких болей обязательно нужно вызвать скорую помощь. Можно для устранения дискомфорта приложить к пораженной области лед, завернутый в ткань. Чтобы не исказить результаты обследования, до приезда врача запрещено принимать обезболивающие препараты.
После проведения осмотра врач может назначить спазмолитический препарат для устранения боли. В основном применяется «Но-Шпа» или «Нитроглицерин». Лечение подбирается строго индивидуально, в зависимости от того, что именно спровоцировало болезненные ощущения. В частности, терапия проводится при помощи медикаментозных препаратов, физиотерапевтических методик и народных средств. В особо тяжелых случаях назначается хирургическое вмешательство.
Для устранения болезненности в боку, спровоцированной болезнями желчного пузыря, нужно отварить картофель в кожуре, растолочь его в воде, дать постоять несколько минут, а затем принимать отвар по нескольку раз в день.

При болезнях печени и селезенки нужно принимать ежедневно отвар шиповника. Также хорошим средством является смесь меда с молотой корицей. Стоит отметить, что болезненность может возникать по самым различным причинам, поэтому категорически запрещено заниматься самолечением.
Почему болят ребра с правой стороны
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Можно встретить немало людей, которых беспокоят боли в животе или спине. Среди них есть и те, кто ощущает подобные симптомы на границе между грудной и брюшной полостью – в правом подреберье. Это довольно распространенная жалоба на приеме врача, но она требует правильной интерпретации. За похожими признаками может скрываться совершенно разная патология, поэтому большое значение в клинической практике отводится дифференциальной диагностике боли в боку.
Причины
Боли, возникающие в подреберье, могут иметь различное происхождение. Механизмы развития такого симптома включают не только локальные патологические процессы или заболевания рядом расположенных органов, но и отраженные ощущения, появляющиеся на расстоянии благодаря нервным связям. В основе подобных признаков могут лежать рефлекторные реакции между внутренними органами и кожей, которые ограничены определенными зонами, в частности, правым подреберьем.
Боли в боку чаще всего говорят о проблемах с внутренними органами. Гораздо реже патология затрагивает поверхностные ткани. Если беспокоит правое подреберье, то нужно обратить внимание на возможность развития следующих состояний:
- Язвенная болезнь двенадцатиперстной кишки.
- Болезни желчного пузыря.
- Гепатит и цирроз печени.
- Панкреатит.
- Пневмония и плеврит.
- Заболевания позвоночника.
- Межреберная невралгия.
- Опоясывающий герпес.
- Травматические повреждения.
Как видим, боль под ребрами справа является результатом многих заболеваний. Чтобы определить, какое состояние вызвало этот симптом, необходимо обратиться к врачу и пройти комплексное обследование.
Неприятные ощущения в правом боку могут стать признаком серьезной патологии, которая порою требует неотложного врачебного вмешательства. Нельзя пренебрегать собственной безопасностью и откладывать посещение врача.
Симптомы
Каждый пациент прежде всего обеспокоен появлением болевых ощущений в подреберье. Это становится наиболее яркой, но не единственной жалобой. Однако, прежде чем перейти к рассмотрению сопутствующих симптомов, которые имеют свои особенности при разных заболеваниях, следует подробнее остановиться именно на возможных характеристиках боли. В зависимости от условий, она может быть:
- Острой и хронической.
- Резкой и кратковременной или монотонной и длительной.
- Ноющей, колющей, режущей, спастической.
- В области правого подреберья спереди или опоясывающей, отдающей
Сильно болит ребро с правой стороны
Боль в стенке грудной клетки под ребрами – это всегда повод для волнения. Источником боли могут быть ребра, мышцы и фасции, а также воспалительные процессы органов, расположенных в брюшном пространстве. Любой дискомфорт требует консультации специалиста, а иногда скорой помощи.
Характер и локализация болей

Чтобы определить диагноз, нужно пройти обследование у нескольких специалистов, учитывая сопутствующие симптомы
По характеру боль может быть острой, сильной, резкой, тянущей, ноющей тупой. Иногда она опоясывающая, колюще-режущая. Проявляется как в состоянии покоя, так и при нагрузках, ходьбе, беге. Усиливается при надавливании, движении, во время кашля или вдоха. Может быть постоянной или приступообразной.
Болевые ощущения могут быть отраженными. Ощущаются как в центре грудины, так и в межреберных промежутках, сверху и снизу спины, пояснице в области паха. Иррадиируют в шею и подмышку, могут ощущаться в области молочной железы.
Боль в правом боку на уровне ребер не всегда является признаком заболевания. Она может быть связана с физическими нагрузками, тренировками. Нередко неприятные ощущения испытывает беременная, особенно на поздних сроках. Когда ребенок достаточно большой, женщина ощущает болезненные толчки в области ребер. Это физиологические причины, не требующие лечения.
Болезненный симптом может иметь патологический характер. Причина – заболевания, острые неотложные состояния внутренних органов, травмы грудной клетки:
- заболевания пищеварительных органов;
- патологии печени и билиарной системы;
- воспалительные процессы органов дыхания;
- травмы ребер;
- проблемы с позвоночником и межреберная невралгия;
- опоясывающий герпес.
Отраженные боли могут быть связаны с воспалительными заболеваниями мочеполовой системы.
Язвенная болезнь двенадцатиперстной кишки

Характерным признаком язвы является боль после еды через 1,5 — 2 часа
Это хронический процесс, который поражает слизистую оболочку. Образуются дефекты в виде язв с последующим рубцеванием. Весенние и осенние обострения чередуются с периодами покоя и стиханием симптомов.
Так как двенадцатиперстная кишка несколько смещена от средней линии тела, колюще-режущие симптомы при язве локализуются в подреберье справа. Иногда боль ощущается сзади, болит низ спины в области 12 ребра. Во время осмотра возникает болезненность при нажатии на паравертебральную точку.
Отличительная особенность в том, что боль появляется через 1,5–2 часа после приема пищи или ночью. Язык покрыт белым налетом. Пациенты отмечают следующие признаки:
- тошнота;
- изжога;
- отрыжка воздухом;
- задержка стула.
Из-за резких сильных болей и диспепсии у больных отсутствует аппетит, они теряют в весе. Заболевание опасно осложнениями : кровотечение, перфорация стенки кишки.
Заболевания желчного пузыря

Холецистит сопровождается горечью во рту, иногда возникают опоясывающие боли
Одна из проблем, при которой болит правое ребро спереди, – холецистит и дискинезия желчных протоков. Патология возникает в связи с погрешностями в питании, злоупотреблением жареной и жирной пищи, а также стрессом. Появляется острая спастическая боль в правом подреберье или вокруг пупка. При пальпации болезненность усиливается.
Происходит застой желчи, возникает холецистит, затем образуется песок и камни. Хронический воспалительный процесс напоминает о себе при незначительном отступлении от диеты. Болевой синдром часто сопровождается такими признаками:
- желтизна склер;
- коричневый налет на языке;
- горечь во рту;
- потеря аппетита;
- метеоризм;
- расстройство стула – запор или понос.
Еще одна причина расстройства желчеотделения, о которой многие не знают, – малоподвижный образ жизни. Чаще страдают офисные работники, студенты и пенсионеры.
Гепатит и цирроз печени

Цирроз часто возникает после перенесенного гепатита при несоблюдении диеты
Гепатит – это воспалительный процесс в печени инфекционного или неинфекционного генеза. Может быть результатом действия вирусов и бактерий. Иногда патология носит наследственный характер, является причиной отравления, неправильного питания или алкоголизма.
Характерны тупые и ноющие боли в области печени. Болят ребра с правой стороны спереди при нажатии. Во время пальпации обнаруживается увеличение органа. Со временем присоединяются другие функциональные нарушения:
- постоянная тошнота;
- желтушность кожи;
- капиллярные кровоизлияния;
- появление отеков.
По сути, цирроз является осложнением и результатом не леченого гепатита. Симптомы этих заболеваний сходны.
При циррозе печень со временем уменьшается в размере, возникают осложнения. Это крайне неблагоприятный прогноз. Расширены и хорошо видны подкожные вены, присоединяется интоксикация. Развиваются признаки энцефалопатии. У пациента ухудшается память и внимание, появляется заторможенность.
Панкреатит

При панкреатите боль бывает односторонней или опоясывающей, имеются сопутствующие симптомы
Воспаление поджелудочной железы – крайне опасное и болезненное состояние. Болезненность формируется посередине под ложечкой и вверху живота. Затем идет отдача в левый и правый бок. Опоясывающая боль распространяется сзади по спине, переходит в лопатку. При остром заболевании она резкая, колющая, кинжальная. Достаточно интенсивная, но более тупая боль возникает при хронической форме.
Приступ может сопровождаться повышением температуры тела. Больной испытывает сильный озноб. Возникает тошнота и многократная рвота, расстройство стула. Облегчения после рвоты нет. Любая еда ухудшает состояние. Железа начинает выделять фермент, который агрессивно действует на слизистую, усугубляя воспалительный процесс, а с ним и болевые ощущения.
При остром течении на первый план выступает болевой синдром. Пациент занимает удобную позу, сидя с наклоном вперед или лежа на животе с валиком в месте локализации боли. Для снятия приступа необходимо вызвать скорую помощь.
Длительное хроническое течение характеризуется ферментативной недостаточностью и развитием сахарного диабета. Во время обострений пациенту показан голод, холод и покой.
Пневмония и плеврит

Правосторонняя пневмония проявляется болями, кашлем и проблемами с дыханием
Воспаление легких – вирусное или микробное заболевание. Может выступать как самостоятельная патология или быть осложнением ОРВИ, трахеита, бронхита. Виновницей болей справа под ребрами становится нижнедолевая пневмония. Обычно боль связана с дыханием, ощущается не только в боку на стороне патологии, но и сзади. Начинается остро, присутствуют такие симптомы:
- высокая температура, озноб или лихорадка;
- головная боль;
- влажный кашель с болью в груди на стороне поражения.
Ощущения от незначительной боли до сильной, при этом у пациента поверхностное дыхание. Количество мокроты увеличивается, она изменяет цвет, становится гнойной. Нарушается общее состояние – при выраженной тахикардии пониженное давление, слабость.
При плеврите воспаляется мембрана, которая покрывает внутреннюю часть грудной клетки. Проявляется в виде острой или хронической формы. Болят ребра справа или слева сбоку при надавливании. Резко повышается температура, наблюдается лихорадка. Человеку больно ложиться и вставать, а также идти. От кашля и чихания сжимает ребра, болезненность резко усиливается. Дискомфорт снижается в лежачем положении, на больном боку. Поворот на другую сторону доставляет пациенту сильную боль.
Из-за недостатка циркулирующего воздуха человеку трудно дышать. Если не лечить заболевание, между слоями плевры скапливается жидкость. Такое состояние требует неотложного вмешательства. Экссудат откачивают, что облегчает состояние пациента и снижает давление на легкие.
Межреберная невралгия, реберный хондрит, остеопороз

Ущемление нерва проявляется односторонней или опоясывающей болью, ограниченностью движения
Заболевание проявляется простреливающей болью, похожей на удар током. Она возникает вследствие раздражения или защемления нервных окончаний при остеохондрозе грудного отдела позвоночника, а также при протрузии позвонков и межпозвонковых грыжах.
В зависимости от места расположение грыжи боль отмечается только в ребрах, с одной или сразу с обеих сторон. Может покалывать и стрелять в шею, плечо или руку. Сопровождается онемением в руке и слабостью мышц. Спровоцировать невралгию могут такие факторы:
- переохлаждение;
- большие физические нагрузки;
- травмы спины;
- внедрение инфекции.
Реберный хондрит или синдром Титце – это утолщение хрящевого края ребер, которое вызывает болезненность. Возникает внезапно, симптомы сходны с приступом стенокардии. Боль может быть сильной и распространяться на всю грудину. Она усиливается если нажимать на ребра. А также при глубоком выдохе и вздохе, кашле, изменении положения тела. В месте уплотнения может покраснеть кожа. Повышается температура, возникает отек.
Остеопороз характеризуется разрушением костей из-за недостатка кальция. В раннем периоде боли незначительные. Проявляются в нижних и верхних ребрах с правой или с левой стороны. Болезненность свидетельствует о раздражении надкостницы, наличии мелких трещин. Когда возникает резкая боль, есть основание предположить перелом. У больных с остеопорозом отмечается нарушение осанки и деформация грудной клетки.
Опоясывающий герпес

Активизация вируса герпеса сопровождается повышением температуры, общим недомоганием
Опоясывающий герпес – довольно распространенное и крайне неприятное состояние. Это вирусное заболевание проявляется односторонним поражением кожи и нервной системы, иногда с тяжелыми осложнениями. Высыпания располагаются по ходу поражения вирусом нервных окончаний. Начальный период, до появления сыпи, длится 2–4 суток и характеризуется такими признаками:
- слабость, недомогание, головная боль;
- незначительно повышается температура;
- диспепсия;
- увеличиваются лимфоузлы.
В местах, где впоследствии появится сыпь, ощущается покалывание в области периферических нервных окончаний. Чаще всего сыпью поражается кожа туловища и конечностей. Очаги высыпания наблюдаются в межреберной зоне и поясничном отделе спины. Состояние проявляется болью под ребрами, в левом или правом боку. Дискомфорт осложняется зудом и жжением.
Особенно опасен вирус герпеса при беременности, как для плода, так и для будущей мамы.
Травматические повреждения

Переломы ребер возможны при ударе или деструктивном процессе в костной ткани
Травмой считается ушиб, трещина, перелом ребер или растяжение мышц. Такие повреждения чаще случаются у мужчин. Это может быть удар в солнечное сплетение или со спины в область почек. Ушиб или трещина сопровождается синяком и отеком в области повреждения. В зависимости от тяжести боль может быть острой интенсивной или ноющей, с повреждением одного или нескольких ребер. Болевые ощущения и дискомфорт обычно проходят через небольшой срок, чуть больше недели.
При переломе нарушается целостность костной ткани, хряща и суставов. Боль ощущается под ребрами или между ними. У пациента наблюдаются следующие симптомы:
- резкая боль, усиливающаяся при дыхании;
- бледность кожных покровов, синюшность в районе поражения;
- одышка;
- кровохаркание;
- общая слабость.
Человека в таком состоянии нельзя трогать до приезда скорой помощи. Любое прикосновение отражается болью. Обморок, травматический шок можно снимать обезболивающими препаратами. Перелом требует диагностического обследования, чтобы исключить травму легких и других органов.
Методы диагностики
Причин появления болевых ощущений в ребрах немало. Только по болевому симптому невозможно определить, почему болят ребра. Установить диагноз может только врач. Прежде всего следует обратиться к терапевту.
При подозрении на заболевания печени и билиарной системы проводят осмотр слизистой глаз и кожи, а также пальпаторное обследование органа. При необходимости доктор назначит консультацию других специалистов – травматолога, пульмонолога, невролога. Пациенту необходимо сделать следующие процедуры.
- Лабораторные исследования – клинический и биохимический анализ крови.
- УЗИ и дуоденальное зондирование при проблемах с ЖКТ.
- Рентген грудной клетки, для исключения травм и заболеваний дыхательной системы.
В сложных случаях для дифференциальной диагностики больному нужно делать компьютерную или магнитно-резонансную томографию.
Постоянная болезненность справа под ребрами – опасный симптом. Он может сигнализировать о развитии тяжелого заболевания. Чтобы незначительный дискомфорт не закончился операцией, нужно соблюдать нехитрые правила профилактики – здоровое питание и ежегодное полное медицинское обследование.
Болят ребра с правой стороны при напряжении
Некоторые люди жалуются на то, что болят ребра при нажатии, что может быть спровоцировано различными травмами или болезнями. Обычно люди не придают большого значения такому состоянию, что является очень большой ошибкой.
Определить основную причину образования дискомфорта возможно по локализации болезненности. Очень важно при повторяющихся болях посетить доктора и провести диагностику, а также лечение.
Основные причины боли
Имеется множество различных причин, по которым болят ребра при нажатии, среди которых нужно выделить такие как:
- травмы;
- перелом ребра;
- трещина в ребре;
- болезни желудка и поджелудочной;
- болезни печени и желчного пузыря;
- воспаление хрящевой и мышечной ткани;
- болезни легких.

Помимо этого, болезненные проявления могут быть спровоцированы просто неудобным положением во время сна или работы. Перед проведением лечения обязательно нужно определить, почему болят ребра при нажатии, так как в каждом конкретном случае методы терапии несколько различаются.
Боль справа или слева
Если болят нижние ребра при нажатии, то это может быть спровоцировано такими болезнями, как:
- плеврит;
- синдром Титце;
- остеосаркома ребер;
- фибромиалгия.
Синдром Титце – редко встречающаяся патология, отличающаяся возникновением воспаления правого или левого реберного хряща. Основным проявлением патологии считается боль, которая значительно усиливается при вдохе. Больные отмечают наличие острых или нарастающих со временем болей. В основном локализация дискомфорта наблюдается с одной стороны. Для болезни характерно чередование острой стадии и ремиссии.
Если болят ребра при нажатии, то это может быть признаком фибромиалгии. Это поражение мягких тканей вне суставов, для которого характерно наличие боли в мышцах и костях. Пораженные области отличаются особой чувствительностью к надавливанию и прощупыванию. Основным признаком протекания болезни является боль в мышцах и костях, распространяющаяся на разные части тела с обеих сторон.
В таком случае зачастую наблюдается некоторая скованность тела утром, отечность ног и рук, повышенная утомляемость, а также покалывание и онемение. Все эти признаки могут прогрессировать в случае смены погоды, стрессов, усталости. При протекании этой болезни у человека могут наблюдаться различного рода нарушения психики, которые проявляются в виде ухудшения настроения или в депрессивных состояниях.
Еще одним нарушением, при котором болят ребра при нажатии, является остеосаркома. Это злокачественное новообразование, которое исходит из костной ткани. Опухоль стремительно разрастается, что приводит к образованию метастаз еще на первоначальных стадиях протекания болезни. Среди основных признаков наличия болезни можно выделить такие как:
- незначительные боли в области грудины;
- припухлость в области грудины;
- ограничение подвижности ребер при дыхании.
На первоначальных стадиях развития болезни симптоматика не слишком сильно выражена, однако она очень быстро прогрессирует.
Еще одной причиной возникновения болезненности считается плеврит. Это воспаление мембраны, покрывающей поверхность внутренней часть грудины. Болезнь в основном затрагивает только одну часть грудины, но может быть и двухстороннее поражение.
Боль слева
Если болит под левым ребром при нажатии, это может быть признаком протекания таких болезней, как:
- болезнь двенадцатиперстной кишки;
- панкреатит;
- язва желудка.
Панкреатит — воспаление поджелудочной железы, признаками которого являются:
- болезненность в области живота;
- интоксикация организма;
- кашеобразный кал с непереваренными частичками пищи.

Если болит под ребрами при нажатии, это может быть признаком болезни двенадцатиперстной кишки. В частности, это может быть острый дуоденит, который проявляется такими признаками, как:
- боль в области желудка, отдающая в нижнее ребро;
- тошнота;
- кишечные нарушения;
- сильная слабость.
Еще одной опасной и распространенной болезнью является язва желудка, при которой слизистая покрывается язвами. Она доставляет больному значительный дискомфорт. В основном патология развивается на фоне эрозий и гастритов.
Боль справа
Если болит под правым ребром при нажатии, то это может быть признаком таких болезней, как гепатит или желчнокаменная болезнь. Для желчнокаменной болезни характерно образование камней в желчном пузыре и его протоках, что провоцирует боль справа под ребром. Возникает она при нарушении обменных процессов. На протяжении длительного времени патология протекает бессимптомно и диагностируется совершенно случайно при проведении рентгенографии.
Гепатит – болезнь печени воспалительного характера, которая приводит к разрушению клеток печени и имеет достаточно выраженные признаки даже на первоначальной стадии, в частности, такие как:
- болезненность и тяжесть в правом боку;
- повышенная утомляемость и слабость;
- тошнота;
- ухудшение аппетита.
При возникновении всех этих признаков нужно посетить врача, так как при усугублении патологического процесса могут возникать различного рода осложнения.
Травмы и болезни позвоночника
Если болят ребра при нажатии спереди или сбоку, то это может быть признаком таких проблем, как:
- трещина в ребре;
- перелом;
- травма грудной клетки;
- остеопороз;
- остехондроз.
Трещина в ребре характеризуется нарушением целостности кости или частичным ее переломом, при котором отломки костной ткани не смещаются. Трещина может образовываться в результате травмы или при наличии определенных аномалий в организме. Среди основных признаков наличия травмы можно выделить такие как:
- мучительная боль в области травмы;
- одышка;
- повышенная тревожность;
- мигрень;
- усталость, головокружение;
- посинение и отечность мягких тканей.
Стоит отметить, что боль значительно усиливается при вдохе или кашле и ослабевает во время выдоха. Именно поэтому человек жалуется на то, что ему очень сложно глубоко дышать. Кроме того, можно отметить наличие сильной припухлости в области поражения и подкожное кровоизлияние.
При переломе ребра происходит повреждение не только костной ткани, но и некоторых внутренних органов. Среди основной симптоматики наличия перелома можно выделить следующее:
- резкая боль в пораженной области;
- болезненность при дыхании;
- бледность кожи;
- ноющая боль в грудине;
- затрудненное дыхание;
- сильная слабость;
- одышка;
- повышение температуры;
- синюшность кожи.
Травма грудной клетки может быть достаточно опасной для здоровья и жизни человека, поэтому при ее наличии обязательно нужно оказать срочную помощь. При открытой травме у человека наблюдаются раны, которые могут быть от колющих предметов, огнестрельного оружия. К травмам можно отнести:
- сотрясения, при которых не наблюдается изменение в области грудины;
- ушибы мягких тканей и внутренних органов;
- передавливание грудной клетки.
Существует несколько достаточно выраженных признаков закрытых травм, среди которых нужно выделить такие как:
- острая боль в груди;
- посинение кожи;
- припухлость в области поражения;
- затруднение дыхания;
- одышка;
- увеличение размера живота.
При возникновении всех этих признаков нужно посетить врача для проведения рентгенограммы, что позволит правильно подобрать метод лечения.
Болезненные проявления может спровоцировать также остеохондроз. Это дегенеративное поражение позвоночника, спровоцированное передавливанием, воспалением и раздражением нервных окончаний. В основном болезнь проявляется в виде боли в области спины, однако может также наблюдаться болезненность в ребрах и грудине.
Еще одной причиной возникновения боли считается остеопороз. Эта болезнь характеризуется понижением уровня кальция в костях и последующим его разрушением. При возникновении этой патологии болит правое ребро при нажатии, однако боли могут наблюдаться и с левой стороны. Это говорит о наличии микроскопических трещинок, а также изменении структуры костной ткани. Вместе с процессом костной ткани наблюдается общее истощение организма и ухудшение самочувствия.
Боль у ребенка
Если болит левое ребро при нажатии у ребенка 4-9 лет, то это может быть признаком заворота кишечника в нижнем отделе. Диагностируется подобное нарушение в основном у детей с лишним весом. Патология характеризуется тем, что происходит попадание одной кишечной трубки в просвет другой. В таком случае у ребенка наблюдается характерная симптоматика, а именно:
- ребенок становится беспокойным;
- поджимает ноги и плачет;
- после прекращения приступа у малыша начинается рвота.
Стул ребенка изначально нормальный, однако через некоторое время в каловых массах могут появиться примеси крови. Помимо этого, если ощущается боль в ребре при нажатии, то это может быть признаком травмы у ребенка. При возникновении даже малейшего дискомфорта нужно посетить врача, чтобы избавиться от заболевания и предотвратить развитие осложнений.
Боль при беременности
Если ощущается боль в области ребер во время беременности, то это может быть спровоцировано такими факторами, как:
- увеличение размеров матки;
- активные движения плода;
- рост плода.

При возникновении дискомфорта нужно поднять вверх руки и максимально глубоко вдохнуть. После этого нужно сделать медленный выдох. Это помогает уменьшить болезненные проявления. Женщине во время беременности нужно стараться всегда держать спину прямо. Помимо этого, важно носить свободную одежду, которая не будет стеснять движения и передавливать ребра и органы.
Если ребенок активно толкается ножками, то нужно немного отдохнуть, просто спокойно полежав на боку, пока он не успокоится.
Дополнительная симптоматика
Если болит правое ребро при нажатии, то нужно обратить особое внимание на наличие проблемы и проследить за частотой ее проявления и интенсивностью. Если игнорировать дискомфорт, возникающий в этой области, то это может спровоцировать развитие различного рода осложнений и опасных патологических состояний. В основном болят ребра с правой стороны при нажатии при их травмировании, болезнях почек, печени, желчного пузыря. Зачастую боли становятся просто непереносимыми. Помимо этого, наблюдаются такие признаки, как:
- сильное потоотделение;
- учащенное сердцебиение;
- холодные конечности;
- падение давления;
- нарушение функционирования внутренних органов.
Боли в основном спастические и характеризуются высокой степенью интенсивности имеющихся проявлений. При язвенном колите и болезнях Крона у пациента наблюдается боль в правом боку под ребром. В основном подобные болезни сопровождаются вздутием живота.
При появлении острых болей обязательно нужно вызвать скорую помощь. Категорически запрещено принимать спазмолитики, так как они несколько притупляют имеющуюся симптоматику, в результате чего диагностика может быть затруднена.
Как облегчить самочувствие
Если болит ребро с левой стороны при нажатии, это может указывать на наличие различных опасных болезней или травмы. При возникновении болезненных проявлений, которые могут указывать на наличие переломов, трещин или травмы грудины, до приезда доктора нужно соблюдать постельный режим. Это обязательно нужно сделать, чтобы предупредить возможные отрицательные последствия и осложнения, которые зачастую приводят к смерти больного.

Чтобы облегчить самочувствие, нужно проводить дыхательную гимнастику. Обязательно нужно делать глубокие вдохи. В некоторых случаях боль может несколько усиливаться, но нужно стараться по возможности делать очень медленный выдох. Если травма очень сильная и провоцирует возникновение нестерпимых болей, то нужно стараться делать такую гимнастику хотя бы 1 раз в час.
Вне зависимости от причины, спровоцировавшей боли в области ребер, нужно обязательно обратиться к терапевту. Он сможет определиться с выбором узкого специалиста, который поможет диагностировать основную причину возникновения боли и назначить требуемое лечение.
Проведение диагностики
Если болит ребро при нажатии слева или справа, то обязательно нужно провести диагностику для определения причины патологии. Чтобы избавиться от болезненности, нужно обратиться за помощью к травматологу, терапевту или неврологу. Затем нужно пройти комплексное обследование.
Так как боль может быть спровоцирована различными болезнями и патологическими состояниями, то обязательно нужно пройти обследование и сдать анализы. Изначально доктор проводит опрос и визуальный осмотр пациента, а затем для предположения своих подозрений назначает инструментальное обследование. В частности, требуется применение таких методов диагностики, как:
- анализ крови;
- ультразвуковая диагностика;
- рентген;
- томография;
- сцинтиграфия;
- биопсия.
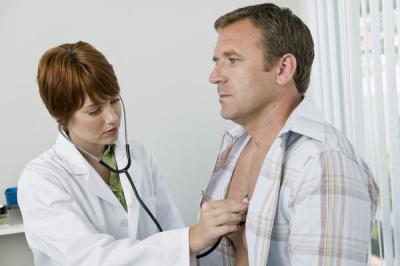
В основном при синдроме Титце врач назначает только проведение анализов крови, а также УЗИ. Диагноз ставится на основании имеющихся признаков. В некоторых случаях назначается томография, которая позволяет подтвердить поставленный диагноз, а также проверить кость на наличие злокачественных новообразований.
В случае подозрения на наличие опухоли или метастаз в ребрах дополнительно могут быть назначены коагулограмма и рентген грудной клетки. Если результаты рентгена сомнительные, то доктор может назначить томографию или сцинтиграфию для более детального и послойного изображения ребер.
Особенности лечения
Если болит левое ребро при нажатии, то это может быть признаком серьезных болезней или травмы. При возникновении острых и резких болей обязательно нужно вызвать скорую помощь. Можно для устранения дискомфорта приложить к пораженной области лед, завернутый в ткань. Чтобы не исказить результаты обследования, до приезда врача запрещено принимать обезболивающие препараты.
После проведения осмотра врач может назначить спазмолитический препарат для устранения боли. В основном применяется «Но-Шпа» или «Нитроглицерин». Лечение подбирается строго индивидуально, в зависимости от того, что именно спровоцировало болезненные ощущения. В частности, терапия проводится при помощи медикаментозных препаратов, физиотерапевтических методик и народных средств. В особо тяжелых случаях назначается хирургическое вмешательство.
Для устранения болезненности в боку, спровоцированной болезнями желчного пузыря, нужно отварить картофель в кожуре, растолочь его в воде, дать постоять несколько минут, а затем принимать отвар по нескольку раз в день.

При болезнях печени и селезенки нужно принимать ежедневно отвар шиповника. Также хорошим средством является смесь меда с молотой корицей. Стоит отметить, что болезненность может возникать по самым различным причинам, поэтому категорически запрещено заниматься самолечением.
Боль в животе справа – причины, симптомы и лечение
Что такое Боль в животе справа?
Описать любую боль в животе будет легче, если вы сможете определить, где она находится. Чтобы общаться более четко, практикующие врачи делят живот на 4 квадранта. Есть правая половина и левая половина. И есть верхний и нижний квадрант. Некоторые врачи даже делят эти 4 раздела на подразделы, чтобы в своих описаниях локализация боли была еще более точной.Вкратце, легко сказать, что боль в правой части живота. относится к любой части правой стороны вашего тела, в верхнем или нижнем правом квадранте. Боль в животе справа может быть очень серьезной.
Важно обращать внимание на то, где болит, когда болит, что это за боль и как долго она длится. В правой части живота расположено много органов; поэтому сложно определить точный источник вашей боли. Первое, о чем думают люди, – «Где мой аппендикс?».Это потому, что аппендицит не может ждать.
Боль в животе справа часто бывает постоянной и тупой. Но иногда бывает острым и колющим. Когда у вас постоянная, но тупая боль, она также часто бывает жгучей или покалывающей. Вам нужно обратиться к врачу, чтобы определить причину этой боли. Они расскажут вам о самой боли и проведут полный медицинский осмотр. Им также нужна ваша история здоровья. Сообщите им, если у вас началась рвота или вы потеряли аппетит.
Никогда не игнорируйте боль в животе с правой стороны. На самом деле, любая боль в животе – это то, что ваше тело сообщает вам о том, что не работает должным образом. Это может быть признаком серьезного состояния здоровья. Иногда серьезное заболевание вызывает легкий дискомфорт в правой части живота, в то время как другие менее серьезные заболевания могут вызывать умеренную, а иногда и сильную боль в животе справа.

 Боль в животе справа – квадранты живота
Боль в животе справа – квадранты животаПричины боли в животе справа
Чтобы определить, что вызывает боль в животе справа, необходимо посмотреть на различные органы и структуры, которые находятся справа живота.Любое заболевание, инфекция или раздражение в этих органах может вызвать боль в животе справа. Это список различных органов и структур, которые расположены в правой половине живота:
- Приложение
- Печень
- Надпочечник (справа)
- Кровеносные сосуды
- Поджелудочная железа
- Желчный пузырь
- Мочеточник (справа)
- Кожа
- Двенадцатиперстная кишка
- Фаллопиевы трубы (правая)
- У женщин, правый яичник
- Почка (правая)
- Мышцы
- Правая часть толстой кишки
Широкий спектр заболеваний или расстройств или состояний может быть частыми причинами боли в правой части живота, даже если они не обнаруживаются в этой области.Например, некоторые опухоли могут вызывать боль в правой части живота. Кроме того, в нижней части правого легкого может быть инфекция или какое-либо другое заболевание, что может приводить к боли в правой части живота, даже если она не считается частью правого живота.
Признаки и симптомы боли в правой части живота
Поскольку боль в правой части живота может исходить из любого органа в этой части живота и даже других органов или состояния здоровья из других частей вашего тела, это очень трудно определить источник.Следовательно, симптомы, связанные с любыми заболеваниями различных органов, такими как лихорадка, рвота, изменения в работе кишечника, тошнота, изменения аппетита, прерывистая боль или изменения менструального цикла, изучаются для оценки фактической причины боли.
Эти симптомы помогают диагностировать настоящую причину боли и тем самым сокращают необходимость в ненужных тестах. Эти другие состояния часто связаны с симптомами боли в правой части живота:
Аппендицит
Фактически, это наиболее частая причина боли в правой стороне живота , вызванной воспалением аппендикса.Обычно он начинается вокруг пупка и продвигается к нижней правой части живота. Выраженность боли может варьироваться от тупой до сильной. Боль при аппендиците, обычно наблюдаемая у людей в возрасте от 9 до 40 лет, проявляется в сочетании с рвотой, тошнотой, лихорадкой, рвотой и изменениями аппетита. В некоторых случаях также отмечается запор или легкая диарея.
См. Здесь для получения дополнительной информации о Боль в приложении – симптомы и расположение Камни в почках:
Если у вас камни в правой почке, может возникнуть внезапная и сильная боль в правой. сторона живота.Он начинается в верхнем правом углу живота и движется либо к гениталиям, либо к пупку.
Дополнительную информацию см. Здесь Симптомы боли в почках .
Заболевание желчного пузыря:
Тупая или сильная боль в верхней правой части живота, которая находится чуть ниже правой грудной клетки, предполагает заболевание желчного пузыря , вызванное желчными камнями или воспалением желчного пузыря. Боль кажется волнообразной и обычно возникает после еды.Длится несколько часов и обычно сопровождается рвотой.
Осложнения грыжи:
Грыжи могут быть не болезненными всегда, но грыжа может вызвать сильную боль в правой части живота. Часто неуклонно усиливающаяся боль сменяется тошнотой и рвотой.
Боль в правом яичнике:
Киста яичника может разрываться или перекручиваться и вызывать внезапную умеренную или сильную боль в правом нижнем углу живота . Часто сопровождается тошнотой или рвотой. Боль имеет тенденцию распространяться вниз к бедрам.
Внематочная беременность:
Беременные женщины могут испытывать внезапную боль в правом нижнем углу живота. Обычно это сопровождается головокружением и вагинальным кровотечением. Это связано с внематочной беременностью и требует немедленной медицинской помощи. Внематочная беременность – это беременность, при которой эмбрион растет вне матки. Это состояние опасно для жизни матери. Плод не выживет. [ 4 ]
Пищевое отравление
Боль в правом животе также может быть вызвана пищевым отравлением.Часто это проявляется обезвоживанием, респираторными, неврологическими или сердечными проблемами, а также болями в животе.
Для получения дополнительной информации см .:
- Причины, признаки и симптомы пищевого отравления
- Диагностика и лечение пищевого отравления
Аневризма брюшной аорты
A сильная боль в правом животе могло быть связано с разрывом стенок брюшной аорты. Обычно это сопровождает симптомы болезни сердца.
Брыжеечная лимфаденопатия
Брыжеечная лимфаденопатия, которую часто путают с болью в аппендиксе, чаще всего встречается у детей. Ребенок испытывает боли в правом нижнем углу живота . В отличие от аппендицита аппетит у ребенка не меняется. Увеличение шейных лимфоузлов и боль в горле – это другие признаки, которые отмечаются наряду с задержкой ветра, кровью в стуле, запорами и растянутыми мышцами вместе с болью в животе. Брыжейка – это два тонких слоя клеток, которые покрывают кишечник и прикрепляют их к брюшной стенке.[ 5 ]
Другие менее распространенные причины боли в животе – это те, которые имеют симптомы, связанные с заболеваниями мочевыводящих путей, печени, поджелудочной железы или сердца. Боль в правом животе , хотя и очень редко, наблюдаются симптомы таких заболеваний, как язвенный колит, инфекционный колит, рак толстой кишки и болезнь Хрона.
Лечение боли в правой части живота
Лечение боли в правой части живота начинается с определения истинной причины боли.Диагностировать истинную причину боли сложно из-за наличия большого количества органов в правой части живота. Любую боль в животе с правой стороны можно временно подавить с помощью обезболивающих, пока результаты диагностических тестов не укажут на конкретное заболевание.
Фактическая причина боли должна быть определена до принятия решения, какому протоколу следовать, чтобы попробовать и вылечить правую боль в животе . Диагностические тесты включают рентген, МРТ, колоноскопию, ультразвук, эндоскопию, бариевую клизму и анализы крови, стула и мочи.
При любой боли в животе, которая не проходит более 3 дней, следует немедленно обратиться к врачу. Никогда не игнорируйте постоянную или сильную боль в животе. Симптомы боли в животе справа играют жизненно важную роль в диагностике причины без тестов. До установления диагноза фактического расстройства, вызвавшего боль, единственным облегчением для пациента могут быть обезболивающие. После постановки диагноза можно начать правильное лечение неисправного органа или структуры в зависимости от состояния.
Резюме


Название статьи
Боль в животе справа – причины, симптомы и лечение
Описание
Боль в животе справа описывает причины, симптомы и лечение такой боли в животе.Некоторые из них очень серьезные, все нужно проверить.
Имя издателя
All Health Site
Логотип издателя

 .
.Отсутствует кусок моего нижнего ребра с правой стороны?
- Вопросы и ответы
- Вопросы
- Кусок моего нижнего ребра, на …
- Спросили
- 28 апреля 2015 г. по steffuz
- Обновлено
- 18 июля 2020 г. (7 недель назад)
- Темы
- грудная клетка
Может быть сдвинут на дюйм или два, я не могу точно сказать.Я знаю об этом уже как минимум 10 лет, поэтому спрашивать об этом сейчас довольно случайно. В любом случае, я не знаю, почему и как это случилось, когда я прикасаюсь к нему, становится немного больно, мне 20 лет. Спасибо.
Какое ребро и где на нем?
Привет, я тоже испытываю то же самое с правой стороны. Мне тоже 20, и я это заметил лет 10 назад. Такое ощущение, что места не хватает и больно.Совершенно не понимаю, как это произошло. Я просто запуталась.
RI
RiverofHudson 25 февраля 2020Привет, я тоже здесь с той же странностью! Я заметил это с детства. Каждый описывает «недостающую» часть нижнего 2-3-го ребра (в зависимости от того, где вы начинаете счет?) Снизу, соединяя его со следующим ребром. ЭТО ИМЕННО! Wild bc. У меня не было никаких проблем или это меня не беспокоило, просто здесь и интересно, стоит ли об этом спросить.Кто-нибудь говорил об этом с доктором?
WE
WeirdRibsClub 18 июл 2020К сожалению, я не могу поставить вам диагноз, но подумал, что прокомментирую, что у меня тоже есть такая же «деформация» ребер. Как описано вами и другим комментатором, нижняя часть моей грудной клетки кажется неровной там, где были бы мои «ложные ребра», однако это только с моей правой стороны. Он также кажется острым, а деффс – это не нормальное развитие ребер.Нет боли, если я не нажимаю и не играю с этой областью слишком много. Это так странно, что в сети нет ничего, что могло бы описать это так же хорошо, как это сделали пользователи этого форума. Через несколько дней у меня назначена встреча у врача, я спрошу о ребрах и дам вам знать, что они говорят. Надеюсь, это поможет другим найти ответы и успокоить наши мысли!
Подобные вопросы
Искать вопросы
Все еще ищете ответы? Попробуйте найти то, что ищете, или задайте свой вопрос.
.Причины, методы лечения и когда обращаться за помощью
По данным Американской ассоциации хиропрактиков, боль в спине – третья по частоте причина посещения врача и одна из самых распространенных причин пропуска рабочих дней.
Ряд факторов может вызвать боль в левой части средней части спины. Большинство причин несерьезны.
Вот что может вызвать боль в левой части средней части спины, и симптомы, на которые следует обратить внимание, могут указывать на более серьезную проблему.
Боль в средней части спины – это боль, возникающая ниже шеи и выше нижней части грудной клетки.
Здесь находится множество костей, мышц, связок и нервов. Боль может исходить непосредственно от любого из них. Он также может исходить из близлежащих органов, что может вызвать отраженную боль в средней части спины.
Существует ряд проблем с костями и мышцами, которые могут вызвать боль в средней части спины с левой стороны.
Растяжение мышц
Растяжение мышц возникает, когда мышца чрезмерно растягивается или разрывается.Поднятие тяжестей или переутомление рук и плеч может вызвать напряжение мышц в средней или верхней части спины. Когда это происходит, у вас может появиться боль с одной или обеих сторон.
Если у вас растяжение мышц, вы также можете заметить:
Плохая осанка
Плохая осанка часто вызывает дополнительную нагрузку на ваши мышцы, связки и позвонки. Это дополнительное напряжение и давление могут вызвать боль в средней части спины.
Типичные примеры плохой осанки включают:
- сутулость при использовании компьютера, текстовых сообщениях или игре в видеоигры
- стоя с выгнутой спиной
- сутулость при сидении или стоянии
Другие симптомы плохой осанки включают:
Остеоартрит
По данным Центров по контролю и профилактике заболеваний (CDC), более 30 миллионов человек в Соединенных Штатах страдают остеоартритом (ОА).Он развивается, когда хрящ в суставе начинает разрушаться, обычно со временем из-за износа.
ОА может поражать любую часть позвоночника и вызывать боль в одной или обеих сторонах спины. Другие распространенные симптомы остеоартрита включают:
защемление нерва
защемление нерва может быть результатом давления, которое оказывает на нерв окружающими тканями, такими как хрящ, кость или мышцы. В зависимости от расположения защемленного нерва вы можете почувствовать боль с одной стороны спины.
Другие симптомы могут включать:
Грыжа межпозвоночного диска
Грыжа межпозвоночного диска может возникнуть, когда один из дисков между позвонками поврежден и разорван.Это вызывает утечку геля изнутри диска и его выход через внешний слой диска. Боль в области пораженного диска – самый частый симптом.
У вас также могут быть:
Стеноз позвоночного канала
Стеноз позвоночного канала – это сужение позвоночного канала. Это может оказывать давление на спинной мозг и нервы внутри. Чаще всего это вызывает старение, например старение, связанное с дегенеративным процессом ОА в позвоночнике.
Наряду с болью в одной или обеих сторонах спины у вас также могут быть:
- боль, которая распространяется вниз по одной или обеим ногам
- боль в шее
- боль в руке или ноге
- покалывание, онемение или слабость в руках или ногах
Миофасциальный болевой синдром
Миофасциальный болевой синдром – это хроническое заболевание, при котором давление на триггерные точки в мышцах вызывает боль.Боль ощущается в мышцах, а также может распространяться на другие части тела.
Распространенной причиной является повторяющееся сокращение мышцы из-за повторяющихся движений во время занятий спортом или работы. Это также может быть результатом напряжения мышц от стресса.
Другие симптомы могут включать:
Травма
Травма любой из костей или тканей средней части спины может вызвать боль. Распространенными причинами травм являются падения, спортивные травмы и автомобильные аварии.Они могут вызвать:
- растяжения и растяжения мышц
- переломы позвонков или ребер
- грыжу межпозвоночных дисков
Симптомы травмы спины зависят от точного места и степени тяжести травмы. Боль от незначительной травмы обычно уменьшается в течение недели или двух.
Более серьезная травма может вызвать сильную боль, которая не проходит со временем и мешает вашей повседневной деятельности.
Иногда боль в левой части средней части спины может исходить от соседнего органа.
Камни в почках
Камни в почках вызывают боль на одной стороне тела, которая также распространяется в верхнюю часть живота. Боль может приходить и уходить в зависимости от размера и расположения камня. Иногда это может быть очень интенсивно.
Если у вас камень в почках, вы также можете испытать:
Желчный пузырь
Проблемы с желчным пузырем и желчным деревом могут вызывать боль в средней части спины, хотя некоторые люди ощущают ее больше с правой стороны.
Есть несколько различных типов состояний желчного пузыря, которые могут вызывать боль.Симптомы будут зависеть от типа проблемы с желчным пузырем.
Наиболее частыми симптомами могут быть:
Хотя большинство проблем с желчным пузырем не являются экстренными, некоторые симптомы могут указывать на приступ желчного пузыря или нарушение желчных протоков. Немедленно обратитесь в отделение неотложной помощи, если вы испытываете:
- боль в груди
- сильную боль
- высокая температура
- пожелтение кожи
панкреатит
панкреатит – это воспаление поджелудочной железы.Это вызывает боль в средней левой верхней части живота, которая может отдавать в спину. Боль обычно усиливается после еды. Это может быть очень интенсивно.
Острый панкреатит возникает внезапно и может вызвать:
Панкреатит может стать хроническим и вызывать длительные симптомы, например:
Сердечный приступ
Сердечный приступ – это неотложная медицинская помощь, которая может быть фатальной. Это происходит, когда артериальное кровоснабжение, доставляющее кислород к сердцу, сильно блокируется или прекращается.
Не у всех, кто страдает сердечным приступом, есть явные предупреждающие знаки.Однако у тех, у кого есть симптомы, часто наблюдаются такие симптомы, как:
Позвоните 911 или обратитесь в ближайшее отделение неотложной помощи, если у вас или у кого-то еще есть предупреждающие признаки сердечного приступа.
Ниже приведены некоторые меры по уходу за собой, которые вы можете предпринять дома, чтобы облегчить боль в средней части спины:
- Прикладывайте тепло или холод. Вот как.
- Примите безрецептурное обезболивающее, например ибупрофен (Advil, Motrin) или напроксен (Aleve.).
- Делайте легкие упражнения, например йогу, растяжку или ходьбу.
- Примите ванну с солью Эпсома.
- Обратите внимание на свою осанку. Избегайте сутулости и сутулости.
- Не сидите в одном положении слишком долго. Это может привести к напряжению и ослаблению мышц.
Боль в средней части спины, вызванная незначительными травмами, например растяжением мышц, обычно проходит в течение недели или двух после ухода за собой. Если боль не исчезнет в течение пары недель или усиливается, обратитесь к врачу.
Также обратитесь к врачу, если вы чувствуете покалывание, ощущение покалывания или онемения.
Если у вас еще нет основного поставщика медицинских услуг, вы можете найти врачей в вашем районе с помощью инструмента Healthline FindCare.
Чтобы диагностировать причину боли в пояснице, врач спросит у вас историю болезни и симптомы. Они проведут медицинский осмотр. Ваш врач также может провести более конкретное неврологическое обследование, если вы чувствуете онемение и слабость.
Ваш врач может также порекомендовать один или несколько из следующих тестов:
Позвоните 911 или обратитесь в отделение неотложной помощи, если у вас возникнут какие-либо из следующих симптомов.Это могут быть признаки более серьезного заболевания:
- Боль в груди, особенно если она сопровождается головокружением, потоотделением, тошнотой или одышкой
- Боль, которая внезапно усиливается или сильно отличается
- внезапно в руке, ноге или онемение или слабость лица
- сильная боль в животе
- высокая температура
- потеря контроля над мочевым пузырем или кишечником
Незначительная боль в левой части средней части спины обычно не вызывает беспокойства.Простые домашние средства и уход за собой помогут облегчить боль в течение недели или двух.
Если ваша боль сильная, не проходит в течение нескольких дней или сопровождается другими тревожными симптомами, обратитесь к врачу или немедленно обратитесь за медицинской помощью.
.Остеома кости: причины, симптомы, диагностика и лечение костных опухолей
Остеома – это опухоль доброкачественного характера, которая развивается в костях. Она отличается медленным ростом, не прорастает в окружающие ткани и не метастазируется. Остеома чаще всего заключена в капсулу и способна увеличиваться до значительных размеров.
Костные остеомы хорошо поддаются лечению и имеют благоприятный прогноз.
Что это такое
Самостоятельной патологией опухоль признали сравнительно недавно, ранее она считалась одним из признаков склерозирующего остеомиелита. Впервые в отдельное заболевание была выделена остеоид остеома кости, развивающаяся в трубчатых структурах и вырастающая до 2-х см. Данное образование выглядит как участок с разреженной костной тканью, более плотной по краям.
Под микроскопом видно, что у неоплазии имеются четкие границы, отделяющие участок разреженной кости с находящимися внутри нее кровеносными сосудами. В центральной части опухоли хаотично располагаются молодые костные трабекулы и тяжи, патологически измененная ткань содержит большеядерные крупные остеобласты.
Внутри остеомы имеются стволовые и жировые клетки, а также одиночные или множественные остеокласты. При переломе кости в области новообразования можно увидеть хрящ. Контуры остеомы образуют волокна соединительной ткани, достигающие в ширину 2 мм. Иногда рядом есть прослойка разреженной кортикальной пластинки.
ФАКТ! Остеобласты и остеокласты есть во всех костях – это клетки-созидатели новой и клетки-разрушители отжившей костной ткани.
Почему появляются
Точная причина возникновения остеом не установлена. Предполагается, что их развитие и рост связаны с травмой отдельного участка кости и генетической предрасположенностью. Ряд специалистов связывает появление данных новообразований с системными и инфекционными болезнями, к которым причисляют ревматизм, подагру и сифилис. Однако все они сопровождаются формированием так называемых экзостозов – костных наростов, не имеющих ничего общего с опухолями.
Факторы, повышающие риск заболеть:
- дефекты внутриутробного развития;
- воспалительные, инфекционные процессы – в частности, болезни ЛОР-органов, особенно протекающие с осложнениями;
- нарушение обмена веществ;
- неблагоприятная экологическая обстановка.
Разные виды остеом диагностируются преимущественно у молодых людей до 25 лет и детей. В большей степени заболеванию подвержены лица мужского пола. Однако у женщин чаще встречаются опухоли лицевых костей.
Грудина – это единственная кость, на которой остеомы не «селятся»
Остеома является довольно распространенным образованием и встречается в 10% случаев всех костных опухолей. Чаще других поражаются плоские кости черепа, придаточные пазухи носа (гайморовы, лобные, клиновидные), а также плечевые, бедренные, большеберцовые кости. Несколько реже страдают структуры позвоночника и ребер.
ФАКТ! Остеомы никогда не возникают на кости грудины.
Симптомы
Остеома растет медленно и почти не имеет характерных признаков. Клиническая картина полностью зависит от ее локализации. Иногда никаких симптомов нет вовсе.
Остеоид остеома
Зарождается, как правило, в районе диафизов (в центральной части) трубчатых костей нижних конечностей. Наиболее часто обнаруживается на большой берцовой кости, реже – на плоских костях и позвонках. Не встречается на костях головы.
При локализации вблизи зоны роста у детей и подростков опухоль может вызвать перекос (асимметрию) скелета. Кроме того, остеоид остеома нередко провоцирует неврологические симптомы из-за компрессии нервных окончаний.
Губчатая
Губчатая остеома имеет пористое строение, схожее с губкой. Она пронизана разветвленной сетью кровеносных сосудов и состоит в основном из жировой и соединительной ткани. Поражает трубчатые кости и способна отделяться от них по достижении значительных размеров.
На костях черепа
На голове остеома может локализоваться на затылочной, теменной, лобной, решетчатой и височной кости, а также в области нижней челюсти. Она имеет, как правило, обтекаемую форму круга или овала, гладкую поверхность и четкие границы.
Остеома лобной кости является самой часто встречаемой разновидностью и вызывает несколько типичных симптомов:
- отечность на лице;
- затрудненное дыхание;
- головные боли;
- нарушение зрительной функции и памяти;
- повышение внутричерепного давления;
- воспаление кости.
В большинстве случаев опухоль на лбу не сопровождается болями, однако при воспалительном процессе в кости необходимо хирургическое вмешательство по ее удалению. Размеры новообразования варьируются от 0.2 до 3 см и более.
Если поражается затылочная кость, что бывает крайне редко, то неоплазия растет бессимптомно и выявляется случайно, на рентгене. Иногда пациенты жалуются на повышение чувствительности к внешним раздражителям, головокружения и ощущение дискомфорта, обусловленное давлением опухоли на внутреннее ухо. В отдельных случаях остеома затылочной кости может стать причиной эпилептических судорог.
ФАКТ! Затылочная остеома не нарушает структуру костной ткани и образуется в области свода черепа.
Костная неоплазия может образовываться практически в любой части черепа, но ее «излюбленным» местом являются лобные кости
Опухоль теменной кости формируется в виде остеоид остеомы или остеобластомы. Последняя имеет тенденцию к постоянному росту и может достигать больших размеров. Она наблюдается чаще всего у детей и не дает характерных симптомов. Однако из-за своей локализации остеома на темени представляет определенную опасность для жизни и подлежит обязательному удалению.
Остеома височной кости также протекает в скрытой, латентной форме и доставляет обычно только эстетические неудобства. При значительных размерах может вызывать не стихающие головные боли.
Локализация опухоли на решетчатой кости грозит появлением проблем с носовым дыханием и зрением, поскольку данная кость принимает участие в формировании полостей носа и глазниц. Нарушение дыхательной и зрительной функции возникает при больших размерах нароста.
Остеомы конечностей
Остеома бедренной кости может сопровождаться ограничением подвижности и расстройством чувствительности в ноге. Клинические проявления чаще связаны со сдавлением нервов и сосудов в районе нижней трети бедра: крупных тазовых артерий, большеберцового и бедренного нервов.
Если новообразование расположено вблизи или внутри тазобедренного сустава, и его размеры довольно большие, то кость может деформироваться. По характеру течения рост остеомы будет напоминть деформирующий артрит. Со временем близлежащие связки и мягкие ткани уплотняются и окостеневают. При локализации остеомы на головке или шейке кости бедра наблюдаются функциональные нарушения, что в дальнейшем приводит к развитию остеоартроза.
Опухоли большой берцовой, пяточной кости и мелких костей стопы проявляются отеками ног, изменением походки и болезненностью мышц при ходьбе и стоянии. Болевой синдром и дискомфорт нарастают ночью. Поражение коленного сустава также приводит к трудностям при передвижении.
На плечевой кости остеома встречается достаточно часто, однако выявить ее непросто. На рентгеновских снимках нароста почти не видно, и кость выглядит практически здоровой, если не считать ее небольшое утолщение.
Крупные опухоли, которые находятся на головке плечевого сустава, могут сопровождаться болями вверху плеча во время движений. Сочленение меняет свои очертания, деформируется. Для подтверждения диагноза назначается рентген в двух проекциях: прямой и боковой, когда лучи идут сверху вниз, сквозь подкрыльцовую ямку.
К редкой локализации остеом относится область подвздошной кости. Небольшие образования никакой симптоматики не вызывают, однако у женщин они способны существенно усложнить процесс родоразрешения.
Остеома ребра проявляется болью за грудиной.
Читайте также:
Классификация
Все остеомы подразделяются на 3 большие группы:
- твердые, сформированные компактным веществом высокой плотности, не содержащие костного мозга;
- губчатые, имеющие ячеистую структуру;
- мозговидные, состоящие из широких полостей с костным мозгом внутри.
Губчатая костная опухоль обычно хорошо просматривается на рентгене
Компактная остеома представляет собой очень прочное, плотное и тяжелое по весу образование, намного превосходящее по этим параметрам губчатое вещество. Компактное вещество – это один из типов костной ткани, который обеспечивает поддерживающую, защитную функцию костей и является своеобразным хранилищем химических элементов. Именно из него состоит 80% общей массы скелета человека.
По своему происхождению остеомы делятся на гипер- и гетеропластические. Гиперпластические формируются непосредственно из костей, а гетеропластические – из соединительных тканей. В первую группу входят остеомы, имеющие структуру нормальной кости и возникающие на костях головы, и остеоидные остеомы.
Остеоид остеомы – это высокодифференцированные опухоли с патологически измененной костной тканью. Их размеры обычно не превышают сантиметра. Могут расти везде, кроме черепных костей и грудины.
ФАКТ! Половина всех случаев обнаружения остеоидных остеом приходится на большие берцовые кости.
Гетеропластические остеомы – это остеофиты (экзостозы), которые, в свою очередь, бывают наружными и внутренними. Наружные образуются на поверхности костей, а внутренние прорастают в костно-мозговой канал. Данный тип опухолей может развиваться не только из костной ткани, но и на участках прикрепления сухожилий, в плевральной оболочке легких, диафрагме, головном мозге и перикарде (верхнем слое сердца).
Остеомы могут быть только одиночными, множественные новообразования характерны для синдрома Гарднера – наследственной патологии, при которой наблюдаются полипы толстой кишки в сочетании с различными неоплазиями кожи, мягких и костных тканей.
Диагностика
Основным методом диагностики остеом является рентгенография. Снимки делаются в обязательном порядке, поскольку клиническая картина заболевания имеет значительное сходство с остеогенной саркомой и хроническим остеомиелитом. Результаты рентгена позволяют точно дифференцировать остеому.
Дополнительно может назначаться компьютерная томография (КТ), реже – ультразвуковое сканирование или такие методы, как ангиография, термография, изотопное исследование. Эти процедуры помогают установить точный диагноз при наличии губчатой или компактной остеомы, которые обнаруживаются почти одинаково часто.
Врач также направляет на сдачу лабораторных анализов крови – общего и на щелочную ферментную фосфатазу.
Лечение
Лечение остеом только хирургическое, конкретный способ проведения операции выбирает врач с учетом локализации, размеров, имеющихся симптомов. Перед удалением опухоли проводится исследование на гистологию.
ФАКТ! При отсутствии симптомов и жалоб со стороны пациента рекомендуется диспансерное наблюдение. Специфического лечения остеом не существует.
Местонахождение неоплазии – определяющий фактор выбора хирургического метода и специалиста. В частности, при остеоме черепа манипуляции выполняются нейрохирургами и челюстно-лицевыми хирургами, а опухоли бедренных костей, пятки или стопы удаляют хирурги-травматологи.
Лазер
Операция планируется заранее, поскольку техника проведения зависит от жалоб пациента, габаритов образования и наличия/отсутствия осложнений со стороны внутренних органов. В последнее время все чаще применяется лечение лазером.
Лазерный способ особенно востребован в случае поражения костей черепа и лица
Операция делается под общей анестезией, через разрез. При необходимости осуществляется трепанация черепа с иссечением всех патологически измененных тканей вместе с кровеносными сосудами.
Радиочастотное облучение
Стоит отметить, что лазер – это не единственный высокотехнологичный метод. Более современной и действенной операцией является радиочастотное облучение с КТ-наведением. Она позволяет предотвратить рецидивы, кровотечения и осложнения инфекционного характера.
Радиочастотная операция может проводиться под местным наркозом. Чтобы обнаружить опухолевый очаг, делают послойную компьютерную томограмму, а затем в поврежденные ткани вводят радиочастотный передатчик. Опухоль нагревают до температуры 90°, при которой она распадается, не задевая при этом окружающие ткани.
Операция не требует госпитализации и выполняется в амбулаторных условиях. Реабилитационный период составляет всего несколько дней, через неделю трудоспособность полностью восстанавливается.
Самое важное
Остеома – это неопасное образование, оно никогда не перерождается в злокачественное. Однако в процессе роста может давить на внутренние органы и вызывать весьма неприятные симптомы. Особого внимания заслуживают шишки на голове, поскольку в этом случае возможно не только резкое ухудшение самочувствия, но и развитие абсцесса головного мозга.
Остеома – это доброкачественная опухоль, которая развивается из костной ткани. Она существенно отличается от других образований тем, что имеет медленный рост, не перерождается в злокачественную опухоль, а также сопровождается благоприятным течением.
В случаях, воздействия остеомы на соседние нервные и сосудистые образования, проявляется определенная симптоматика, которая требует хирургического вмешательства. При иных проявлениях, удаление остеомы хирургическим путем, как правило, проводят по косметологическим соображениям.
Развитие заболевания может выражаться, как болевыми ощущениями, так и без яркой симптоматики, в зависимости от разновидности остеомы.

Как правило, формирование остеомы наблюдается у молодой группы населения людей возрастом от 5 до 20 лет. Чаще всего страдает остеомой мужская половина населения, за исключением случаев остеомы лицевых костей, которые довольно часто формируются у женщин. Остеома имеет различные виды в зависимости от своей структуры и месторасположения.
Самыми частыми зонами локализации остеомы являются следующие части внешних поверхностей костей:
- Плоские кости черепа;
- Стенки гайморовых, лобных, решетчатых пазух;
- Плечевая кость;
- Бедренная кость;
- Большеберцовая кость.
Классификация остеомы
Наиболее полную классификацию остеомы можно представить в следующей таблице, где будет удобно увидеть основные ее различия:
| По структурному признаку остеомы классифицируют на: | |
| Твердая | Данное образование не содержит костномозгового вещества, которое сформировано плотным веществом с размещенными пластинами на поверхности кости. |
| Губчатая | В этом случае остеома складывается из рыхлой губчатой ткани с вовлечением костных пластин. |
| Мозговидная | В данном виде остеомы, основным компонентом является мозговое вещество при низком содержании костной ткани. |
| Согласно классификации Вихрова существует: | |
| Гиперпластическая форма | Формирование происходит из костной ткани. |
| Гетеропластическая форма | Эта форма отличается тем, что остеома образовывается из соединительных тканей внутренних органов. |
Причины возникновения заболевания

Одной из самых распространенных причин возникновения следующей болезни принято считать наследственную предрасположенность. При этом условии, возможность передачи заболевания детям от их родителей доходит до 50 %.
Тем не менее, есть и другие не мене важные причины, при которых существует вероятность появления остеомы. Перечислим основные из них:
- Медицинские манипуляции и некоторые травмы;
- Пороки при рождении, которые связаны с внутриутробным инфицированием плода;
- Нарушение обмена кальция и сниженная продукция витамина группы D;
- Процессы, связанные с воспалением костной ткани;
- Частое проявление простудных заболеваний, которые осложнены гайморитами, фронтитами и другими синуситами;
- Сифилис;
- Подагра;
- Ревматизм;
- Действие облучения и иных физических факторов.
Симптоматика остеомы
При обнаружении опухоли, как правило, она имеет вид гадкой пластины на наружной части кости. При этом она в большинстве случаев является неподвижной, плотной и безболезненной.
В случаях, когда остеома начинает формироваться на кости внутренней части черепной коробки, могут появляться головные боли, расстройства памяти, припадки эпилепсии, а также симптомы чрезмерного внутричерепного давления.
Если данная костная опухоль возникает в зоне именуемой «турецким седлом», могут проявляться некоторые гормональные нарушения.
При формировании остеомы в зоне околоносовых пазух, возникает вероятность ухудшения зрительных (понижение остроты, птоз, диплопия, анизокория) и слуховых функций организма. Наблюдаются болевые ощущения в носу с нарушениями дыхания. Подобные проявления наблюдаются при остеоме гайморовых пазух.

Когда данная опухоль возникает в дужке позвоночника или же его отростке, появляются симптомы спинномозгового сдавливания, деформирование позвоночника, что также вызывает значительные болевые ощущения.
Проявление данной патологии на бедренной кости, вероятно, возникновением следующих нарушений:
- Отечность в ногах;
- Расстройства в походке связанные с болями при ходьбе;
- Ограниченная подвижность суставов;
- Усиление болей в ночное время.
Важно отметить, что интенсивность боли при заболевании остеомой, зависит от степени поражения кости.
Диагностика заболевания
Диагностирование остеомы происходит с помощью рентгенологического обследования или же с помощью компьютерной томографии.
Не редко возникает необходимость дифференциации данной опухоли с остеогенной саркомой, а также хроническим остеомиелитом, из-за схожести клинических картин заболеваний. Однако на основании рентгенологического обследования и течения болезни не сложно установить соответствующий диагноз.
При проведении рентгеновского исследования точно показывается отсутствие поражений близких к новообразованию костей. При рентгене просматривается остеоидная форма, что на снимке выделено светлым округлым новообразованием, имеющим размер в диаметре не более сантиметра. Также происходит окружение плотным слоем костной ткани. Локализация опухоли проявляется на поверхности, а также внутри ее.

Некоторые специалисты, для уточнения диагноза остеомы используют томографию. На компьютерной томографии, изображение данного образования имеет вид однородной плотной массы без четких разграничений. При проведении томографии, позволяется исключение болезни Гарднера (многочисленность остеом), а также предоставляется возможность определения локализации остеомы.
В некоторых случаях проводятся гистологические исследования, целью которых в первую очередь является исключение злокачественных новообразований.
Лечение костной остеомы
Лечение остеомы кости проводится только хирургическим методом. Особенно назначение операции необходимо при следующих обстоятельствах, которые связаны с такими проявлениями:
- Функциональное нарушение внутренних органов;
- Выраженные болевые ощущения;
- Замедление роста и развития костной ткани, что приводит к нарушениям подвижности;
- Эстетические дефекты, которые необходимо устранить.
Сама операция проводится с удалением опухоли и с обязательным проведением резекции подлежащей пластины здоровой кости.

Если же течение заболевания протекает бессимптомно и опухоль не имеет больших размеров, то в данном случае проводится оценка целесообразности проведения динамического наблюдения.
Остеоид-остеома – это небольшое, поразительно болезненное, доброкачественное неоплазматическое костное поражение, имеющее характерную рентгенологическую картину. Впервые оно было описано под названием «оссифицирующий фиброид доброкачественного характера».
Симптомы
Лица обоего пола заболевают одинаково часто. В большинстве поражаются люди 20-30-летнего возраста. Локализуется остеоид-остеома обычно в зоне диафизов длинных трубчатых костей: большеберцовой, бедренной, малоберцовой, плечевой, лучевой, затем следуют плоские кости.
Основным признаком остеоид-остеомы является ограниченная боль. В начале заболевания боль скорее напоминает мышечную, но не сухожильную. Спонтанная боль становится выраженной позже. После того как человек расходится или примет анальгин, боль ослабевает, но в спокойном состоянии вновь усиливается. Типичной является ночная боль, от которой больной просыпается. Любое физическое лечение не дает результата. В начале заболевания не заметно какого-либо утолщения или припухлости. Несколько позже образуется тонкий плоский болезненный инфильтрат.
При локализации остеоид-остеомы на костях нижних конечностей у больного проявляется стремление щадить ногу, осторожно двигаться. Иногда появляется хромота.
Рентгенологическая картина
Остеоид-остеома имеет бросающуюся в глаза патогномоничную структуру. На снимке определяется небольшой очаг просветления округлой формы, окруженный зоной склероза. Очаг деструкции имеет размер 0,5-2 см. Очаг может лежать на поверхности в костном кортикальном слое или же располагаться глубже. Зона реактивного склероза иногда имеет форму узкого ободка.
Остеоид-остеома в ряде случаев может напоминать признаки ограниченного хронического остеомиелита. Значительные затруднения в диагностике возникают при локализации опухоли в теле позвонков.
Дифференцировать остеоид-остеому чаще всего приходится от ограниченного склерозирующего остеомиелита, остеопериостита, хронического абсцесса Броди, рассекающего остеохондроза и в редких случаях от остеогенной саркомы и опухоли Юинга.
Макроскопическая картина
Если распилить тонкими параллельными срезами удаленный во время операции участок кости, можно отчетливо видеть очаг («гнездо»), который своим цветом и консистенцией выразительно отличается от окружающей склеротически измененной кости. Цвет и консистенция самого гнезда могут быть различными в зависимости от степени развития. Гнездо на разрезе чаще всего имеет гранулированную поверхность, щебневой консистенции, красно-бурого цвета, иногда с беловатыми или желтоватыми пятнами.
Гистологическая картина
При гистологическом исследовании очага находят васкуляризованную, богатую клеточными элементами остеогенную ткань. Остеобластические клетки имеют разную величину, иногда видны признаки митоза. Среди этих клеточных элементов располагаются балочки остеоидной ткани, некоторые из них обызвествленные. Так возникают неправильные балочки новой кости.
Гистологическую картину «гнезда» остеоид-остеомы характеризует остеогенная ткань, остеолиз и балочки новообразованной кости. Количественные соотношения между этими компонентами бывают различны.
Лечение
Лечение остеоид-остеомы заключается в резекции «гнезда», по возможности вместе с кортикальным склерозом. После резекции пораженного участка исчезают боли. Резекция должна быть произведена технически тонко и тщательно. Только как исключение прибегают к сегментарной резекции.
Рентгеновское облучение при лечении остеоид-остеомы применяется очень редко. Большая часть больных с остеоид-остеомой после оперативного вмешательства полностью излечивается, поражение навсегда ликвидируется. Однако следует не забывать о возможности не только ранних, но и поздних рецидивов.
Информация, представленная в данной статье, предназначена исключительно для ознакомления и не может заменить профессиональную консультацию и квалифицированную медицинскую помощь. При малейшем подозрении о наличии данного заболевания обязательно проконсультируйтесь с врачом!

Остеома бедренной кости симптомы, лечение и фото
Остеома бедренной кости
В прошлом к остеомам относили ряд костных новообразований травматического, воспалительного и невропатического характера, однако сегодня ее обособили в отдельное заболевание.
Опухоль относится к доброкачественным, не продуцирует метастазы и не распространяется на другие ткани. Наиболее подвержены остеоме молодые люди возрастом до 30 лет.
Среди подобного вида новообразований выделяют собственно остеому и остеоидную остеому. Вторая отличается малыми размерами (обычно до 10 мм) и специфическими проявлениями: кость веретенообразно утолщается из-за периостального разрастания и имеет очаг – округлую зону серо-розовой ткани, вокруг которой наблюдается широкий склерозированный кортикальный слой.
- Вся информация на сайте носит ознакомительный характер и НЕ ЯВЛЯЕТСЯ руководством к действию!
- Поставить ТОЧНЫЙ ДИАГНОЗ Вам может только ВРАЧ!
- Убедительно просим Вас НЕ ЗАНИМАТЬСЯ самолечением, а записаться к специалисту!
- Здоровья Вам и Вашим близким! Не падайте духом
Причины
В отличие от обычной остеомы бедренной кости, относительно природы остеоидной разновидности мнения расходятся. Вторую иногда относят к хроническому очагово-некротическому остеомиелиту негнойного характера, считая последствием воспалительного процесса, однако большинство медиков все же причисляют ее к опухолям.
В целом в провоцировании новообразования склонны винить несколько факторов:
- травмы;
- подагрический артрит;
- ревматизм;
- метаплазию;
- заболевания, сопровождающиеся нарушением метаболизма кальция.
Иногда данная патология носит врожденный характер, связанный с генетическими дефектами.
Имеет место также наследственная предрасположенность: если остеома присутствует у родителей, существует 50% вероятности, что заболевание проявится и у детей.
Фото: Остеома бедренной кости
Симптомы
На ранних стадиях развитие заболевания может протекать незаметно и безболезненно.
Лишь с ростом опухоли появляются признаки, сигнализирующие о том, что в кости происходят необратимые изменения:
- боли при нагрузке на ногу, вызванные нарушением суставной подвижности или давлением опухоли на нерв;
- прихрамывание, к которому прибегает человек, стремясь нивелировать болевые ощущения при ходьбе;
- ночные боли, напоминающие мышечные и иррадирующие в смежные зоны по нервным стволам, которые наиболее характерны для остеоид-остеомы;
- припухлость ног вблизи очага опухоли;
- ускоренное развитие кости и вызванная этим асимметрия скелета у детей, что наблюдается при расположении опухоли вблизи зоны роста кости бедра;
- затрудненная функция сустава, если остеома локализована поблизости от него.
В последнем случае важно дифференцировать остеому и остеобластокластому, условно доброкачественную опухоль, представляющую собой быстрорастущее мягкотканое новообразование, поражающее преимущественно спонгиозную ткань на концах трубчатых костей. Эта опухоль также проявляется на поздних стадиях ночными болями, отеками, но в отличие от остеомы ей свойственно озлокачествление.
Диагностика
Важнейшая цель диагностики – определить, имеет ли опухоль доброкачественную природу. В большинстве случаев для диагностики остеомы костной ткани бедра достаточно клинико-рентгенологических исследований. Простая остеома на снимке имеет округлую форму с четкими границами и однородную структуру.
При остеоидной остеоме можно распознать очаг деструкции в виде нечетко очерченного дефекта, кость вокруг которого утолщена и имеет широкую область остеосклероза, порожденную в основном периостальной реакцией надкостницы. Ширина этой зоны увеличивается вместе с прогрессированием заболевания.
Клинические исследования определяют:
- локализацию опухоли;
- болезненность опухоли при пальпации и по наблюдениям пациента;
- скорость роста новообразования – сопоставление размера опухоли с длительностью заболевания;
- функциональность конечности;
- формулу крови.
Рентген дополняет эти сведения следующей информацией:
- единичность или множественность образований;
- точное расположение в кости;
- строение опухоли;
- степень деструкции или созидания костной ткани.
В пользу доброкачественности опухоли говорит правильная геометрия и структура новообразования, очерченный контур, невысокая степень обызвествления и медленный темп развития. Однако не всегда рентген бывает достаточно информативен, особенно когда речь идет об остеомах маленького размера.
Часто он позволяет лишь определить само наличие опухоли и деструкцию близлежащей костной ткани.
Для уточнения области поражения и постановки более точного диагноза показана компьютерная томография.
С помощью 3D-реконструкции можно выявить мельчайшие детали структуры костной ткани, точно измерить размеры повреждений. Такие возможности делают этот метод оптимальным перед проведением операций.
Фото остеомы ребра можно посмотреть здесь.
Лечение остеомы бедренной кости
Развитие заболевания происходит медленно, иногда в течение десятков лет. Как и всем доброкачественным новообразованиям, остеомам свойственно со временем прекращать свой рост либо приостанавливать его. Поэтому если новообразование не велико и не причиняет дискомфорта, устанавливается наблюдение за пораженным участком, при этом лечение не проводится.
Однако, по мнению большинства врачей, если остеома бедренной кости была диагностирована, операция все же рекомендована, пока опухоль не приобрела более серьезную форму и не повлекла за собой необратимые разрушения костной ткани.
Остеома, нарушающая функциональность конечности, не приемлет консервативного лечения. В случае сильных болей, задержки развития или, наоборот, чересчур активного роста бедренной кости или изменения ее формы назначается радикальное удаление остеомы.
Способ удаления определяется видом опухоли:
- при простой остеоме с кости долотом сбивается образование;
- при остеоидной – удаляется гнездо вместе с прилежащей зоной склероза, после чего проводится резекция подлежащей пластинки здоровой костной ткани.
При квалифицированно проведенной операции болевые синдромы прекращаются на первый же день восстановительного периода.
Что это такое — остеома лобной пазухи, написано здесь.
Прогноз
После операции по иссечению остеомы бедренной кости прогноз обычно бывает благоприятным, поскольку рецидива, как правило, не происходит. Но такие случаи все же встречаются, и связаны они, в большей мере, с неполным удалением очага опухоли. В любом случае возобновление остеомы может произойти спустя несколько лет после удаления первичного новообразования. Квалифицированная же резекция остеомы приводит к полному выздоровлению.
Вероятность перехода этой опухоли в злокачественную форму минимальна. Теоретически описанные случаи такого перерождения на практике не наблюдаются. Ввиду того, что точных сведений о происхождении остеомы бедра и провоцирующих ее факторов нет, не разработана и методика ее профилактики. Поэтому важно обращать внимание на болевые сигналы, не списывая их на привычные для обывателя артритные и ревматоидные симптомы.
При любых подозрениях на опухолевый процесс не следует пренебрегать обследованием для постановки точного диагноза.
Особенности проявления остеомы бедренной кости
Остеома бедренной кости представляет собой доброкачественную опухоль. Чаще всего данной патологией страдают люди до 30 лет. Остеома берцовой кости может достигать значительных размеров. Это зависит от ее вида. Мнение об этиологии заболевания до сих пор спорное. Одни специалисты утверждают, что опухоль возникает вследствие воспалительного процесса, который может носить инфекционный характер, а некоторые врачи опровергают подобную теорию.

Причинами заболевания считаются травмы и патологии ревматического характера. Провоцирующим фактором может служить нарушение метаболизма кальция. Иногда болезнь носит врожденный характер и проявляется у людей с генетическими мутациями.
При наличии остеомы большеберцовой кости у родителей вероятность появления ее у детей увеличивается в несколько раз.
Симптомы патологии
Симптомы заболевания на ранней стадии чаще всего отсутствуют. По мере роста опухоли можно заподозрить наличие патологического процесса по характерным признакам. При этом ощущается боль при ходьбе. Это происходит в результате давления опухоли на костную ткань, нервы и сосуды.
- В зоне бедра ощущается дискомфорт. С течением времени человек начинает прихрамывать. Изменяется походка.
- Больной старается всячески избегать нагрузок на проблемную зону.
- Признаки остеомы — это ночные боли с иррадиацией в ближайшие ткани.
- Рядом с локализацией опухоли происходит отек. Кожа кажется опухшей и чувствительной на ощупь.
Если болезнь возникает у детей, то происходит несущественный перекос скелета. Важно дифференцировать данную патологию от злокачественного процесса.
 Особенно если проявляется ограниченность в движении суставом. Рентген поможет без труда определить этиологию опухоли. Если посмотреть на фото, где изображена доброкачественная остеома, то можно обратить внимание на то, что она однородна по структуре, имеет четкие контуры и локализацию.
Особенно если проявляется ограниченность в движении суставом. Рентген поможет без труда определить этиологию опухоли. Если посмотреть на фото, где изображена доброкачественная остеома, то можно обратить внимание на то, что она однородна по структуре, имеет четкие контуры и локализацию.
Опухоль растет медленно, но может прогрессировать при благоприятных для этого условиях. В отличие от обычного рентгена, компьютерная томография даст более точные результаты. Остеома имеет свои отличительные черты. Она развивается в течение длительного времени, при этом явных признаков заболевания может и не быть. На время рост доброкачественного образования может прекращаться.
Последствия данного вида опухоли весьма опасные. Она может полностью разрушать костную структуру. Многие врачи рекомендуют прибегать к операции сразу же после диагностирования остеомы. Если образование имеет обычную структуру, то во время хирургического вмешательства его просто удаляют с помощью долота.

При подозрении на более опасную форму опухоли иссекается и некоторая часть здоровой кости с последующим восстановлением.
Характеристика заболевания
Опухоль редко рецидивирует, но при неправильно проведенной операции может вырасти снова. Это обусловлено лишь частичным удалением образования. В ходе операции важно проследить за отсутствием хотя бы малой доли остеомы. Симптомы образования могут быть схожи с признаками артрита, поэтому поставить диагноз можно только после комплексного обследования.
Остеома может образовываться на разных костных структурах, бедренная кость — это не единственное место локализации. Иногда подобный патологический процесс обнаруживается у детей от 5 лет и старше. При этом удаляют образование не всегда, так как в этом возрасте оно практически не растет.

Когда патология протекает без особенностей и не вызывает симптоматики, то удаление откладывается на неопределенный срок. Опухоль чаще возникает у мужчин, чем у женщин. Чем обусловлена эта особенность, до сегодняшнего дня неизвестно.
Иногда встречаются множественные образования. Это обуславливается наследственным фактором. Чаще всего ближайшие родственники тоже страдают множественными наростами на костной ткани.
Важность хирургического вмешательства в данном случае также определяется лечащим врачом.
 Опухоль может варьироваться и в зависимости от ее типа. Она образуется как из костной, так и из соединительной ткани. На ощупь (если образование наружное) остеома плотная. Она не имеет шероховатой поверхности, но чаще гладкая.
Опухоль может варьироваться и в зависимости от ее типа. Она образуется как из костной, так и из соединительной ткани. На ощупь (если образование наружное) остеома плотная. Она не имеет шероховатой поверхности, но чаще гладкая.
Встречаются и такие виды образования, которые имеют в своей структуре сосуды. Наиболее распространено заболевание среди подростков. Медикаментозная терапия при наличии данной патологии не предусматривается. Однако такой группе пациентов не рекомендуется употреблять препараты кальция без предварительной консультации с врачом. Важно исключить застойные явления в тазобедренном суставе. Для этого рекомендуется заниматься лечебной физкультурой под наблюдением специалиста.
Дополнительная информация
Остеома бедренной кости может спровоцировать сдавливание нервного окончания, что приведет к потере чувствительности. Особенно пагубно сказывается на состоянии сустава зажим сосудов. Это может ухудшить кровоток в проблемной зоне.
 В домашних условиях лечение заболевания не предусмотрено. Если дополнительно в причинной зоне развился артроз, то после удаления опухоли может применяться физиотерапия. Дополнительно используются препараты для устранения дегенеративных процессов в хрящевой ткани.
В домашних условиях лечение заболевания не предусмотрено. Если дополнительно в причинной зоне развился артроз, то после удаления опухоли может применяться физиотерапия. Дополнительно используются препараты для устранения дегенеративных процессов в хрящевой ткани.
Особенный вред заболевание приносит детям в период активного развития и роста костей. Может происходить искривление позвоночника и прочие патологии. При этом у ребенка в раннем возрасте начинаются необратимые изменения в позвоночнике.
Может развиться стойкий сколиоз. Боли при остеоме бедра нередко иррадиируют в спину, голень и ягодицу. При этом обезболивающие препараты лишь на время облегчают симптоматику. Если опухоль останавливается в росте, то признаки заболевания становятся стертыми. По размеру образование часто не превышает 1 см. Внешне напоминает небольшую вишню.
В ходе диагностики важно отличить патологию от более опасных заболеваний костной ткани, в том числе и раковых опухолей.
Остеоид-остеома: симптомы, лечение и диагностика
Остеоид-остеома – это доброкачественный процесс формирования костного нароста, который составляют высокодифференцированные клетки. Новообразование обычно представлено малым размером.
Опухоль диагностируется у пациентов любого возраста. В группу риска входят дети от 8 лет и молодые люди до 25 лет. Заболевание возникает преимущественно у мужчин.
В медицинской литературе встречаются 2 названия данной патологии:
- Остеоидная остеома.
- Кортикальный остеоид.
Костный нарост представлен округлым новообразованием. Обычно одиночный. Диаметр очага не будет превышать 1,5 см. Тело опухоли составляют красные или красно-серые ткани. Узел покрывает остеосклеротическая плотная ткань. Нарост имеет чёткий контур.
Для развития остеоид-остеомы подходят любые кости. Привычная локализация – длинные трубчатые кости, а именно голени и бедра.
Код по МКБ-10 доброкачественной патологии костных и хрящевых тканей D16.
Виды и классификация доброкачественных новообразований
Остеоид-остеомы различаются по происхождению, составу и расположению.
- Если нарост состоит из костных клеток, которые бесконтрольно размещались и накапливались в определённом месте – это гиперпластическая форма. Для такой патологии характерен рост внутрь или наружу кости. Обычно локализуется в твёрдых тканях челюсти, плечевой кости, бедре и голени.
- Гетеропластическая опухоль состоит из соединительной ткани. Поражает сухожилия плеч и бедра. Развивается под влиянием внешних раздражителей.
- Структура нароста может быть представлена твёрдой, губчатой и мозговидной тканью:
- Твёрдый очаг возникает в плоских костях. Представлен правильно расположенными плотно прилегающими остеоцитами.
- Вид губчатых опухолей практически неотличим от здоровой кости. Зона поражения – трубчатые участки.
- Мозговидные новообразования состоят из костного мозга. Диагностируются редко.
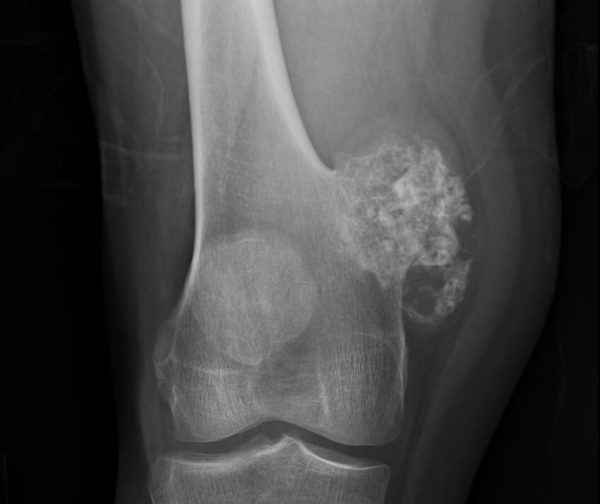
Привычное расположение опухоли представлено диафизами трубчатых костей. Наиболее часто обнаруживается остеоид большеберцовой кости.
Не исключено поражение локтевого сустава, малоберцовой и плечевой, подвздошной, таранной и трёхгранной костей.
Новообразование может возникнуть экзостозно и кортикально. При поражении поверхности скелета опухоль заметна через толщу кожи. Внутренние эностозы встречаются реже.
Вертебральная форма патологии возникает в суставных отростках и дужках позвоночника. Диагноз часто путают с неврологическими расстройствами. Опухоль медленно заполняет поперечник канала позвоночника.
Симптомы болезни
Клиника нарастает по мере увеличения новообразования:
- Боль тупая. В ночное время усиливается.
- При поражении нижних конечностей отмечается хромота.
- Мышцы в месте образования остеоид-остеомы атрофируются.
- Наблюдается отёчность в области очага.
- Длина конечностей может заметно различаться.
- В месте очага возможны патологические переломы.
Ночные боли являются главным признаком заболевания. Они притупляются под действием ацетилсалициловой кислоты.
Пациент старается не использовать поражённую нижнюю конечность, поэтому развивается хромота. Если опухоль расположена в области надколенника, снижается разгибательная функция и любая активность сопровождается болевыми ощущениями.

Обычно заболевание развивается в большеберцовой кости. По мере увеличения узла больной испытывает ощущения как после интенсивных спортивных тренировок. Нестерпимая боль нарастает в течение 2 месяцев.
Для черепных патологий характерно сдавливание мозговых сосудов и нервов. При этом у больного будут возникать парезы конечностей, ухудшение зрения и острая головная боль. Иногда отмечаются судороги.
Причины развития патологии
Возникновение остеоидной остеомы сопоставляют с некоторыми факторами влияния:
- Аномальное развитие костной ткани;
- Нарушения в закладке костной ткани в эмбриональном периоде;
- Воздействие радиации и канцерогенов на беременную женщину;
- Наличие сифилиса и ревматоидного артрита;
- Наследственные патологии;
- Недостаток кальция в организме.
Эти причины не являются истинными, а лишь указывают на группы риска.
Способы установления диагноза
Признаки осетоид-остеомы характерны для других заболеваний, поэтому исследование первичной патологии начинается после исключения других диагнозов. Также нарост можно прощупать через кожу, но это не позволит определить природу проблемы.
Диагностика проводится с применением комплекса методов:
- Вначале врач пальпирует болезненный участок тела. При осеоид-остеоме отмечается незначительный отёк и покраснение в области очага. Припухлость может быть горячей. Температура всего тела повышается крайне редко.
- Очаг патологии выявляется на рентгенологическом снимке. Опухоль округлой формы светлей здоровой кости. Тело нароста содержит плотную костную ткань.
- Расширить картину позволяют магнитно-резонансная (МРТ) и компьютерная (КТ) томографии. На МРТ и на КТ послойно сканируются кости, определяется структура и размер новообразования. Методы одинаково информативны, однако при КТ тело человека оказывается под влиянием радиации.
- Дифференцировать клеточный состав позволяет забор опухолевой ткани путём биопсии.
- Гистология изучает состав и природу клеток новообразования. При остеоид-остеоме не обнаруживаются хрящевые включения, жировые или клетки костного мозга. Тело опухоли пронизано сосудами. Именно они являются причиной болевого синдрома.
- При цитологическом исследовании обнаруживаются крупные одноядерные клетки, напоминающие остеобласты и многоядерные сходные с остеокластами.
Методы устранения болезни
Лечением занимаются ортопеды, хирурги и травматологи. Новообразования черепа удаляет нейрохирург.
Для устранения боли пациенту назначают аспирин. Препарат не способен устранять болевой синдром постоянно. Основное лечение проводится хирургическим путём. После удаления новообразования риск возникновения рецидива сводится к 0. Операция неизбежна, если:
- Патологический узел превысил диаметр в 1 см;
- Нарушается разгибательная функция суставов;
- Боль распространяется за пределы очага;
- Опухоль выпирает и создает косметологический дефект.
Хирургическое вмешательство проводится под общим наркозом. До процедуры пациента проверяют на наличие аллергической реакции на все используемые препараты.
Во время операции хирург удаляет тело опухоли, стараясь нанести минимальный вред окружающим тканям. Вначале скальпелем надрезают кожный и мышечный слой, затем просверливают твёрдую оболочку опухоли и извлекают содержимое.
При помощи компьютерной навигации опухоль удаляется в короткий промежуток времени, уменьшается кровопотеря и риски осложнений. Новообразование не деформирует кость, поэтому в пластике нет необходимости.
Если операция проводится на конечностях, после процедуры накладывают гипс или лангет для фиксации кости. Удаление опухоли на кости бедра подразумевает ношение деротационного сапожка. Пациент принимает антибиотики, противовоспалительные и обезболивающие препараты в начале послеоперационного периода.
Когда развитие опухоли сопровождалось атрофией мягких тканей, после заживления раны назначают длительную реабилитацию. Пациент проходит курс массажа и выполняет лечебные восстановительные упражнения.

Врачи настоятельно не рекомендуют использовать народные рецепты для борьбы с патологией. Они не только не помогут, но и усилят неприятные ощущения.
Профилактические меры
Заболевание невозможно предупредить, однако можно снизить риск появления. Для этого необходимо придерживаться следующих правил:
- При появлении инфекционных заболеваний нужно как можно раньше начинать лечение.
- Для укрепления костей в рацион питания должна включаться молочная продукция.
- Физические нагрузки должны быть умеренными. Костным патологиям подвержены спортсмены с тяжёлыми нагрузками.
- Ежегодные медосмотры позволяют обнаружить и вылечить патологию до начала неприятных симптомов.
- Отказ от самолечения и врачебная консультация устранят остеоид-остеому.
На фоне остеоидной остеомы не исключено развитие злокачественного процесса. Благоприятными условиями для развития рака являются повреждённые ткани. Если при гистологическом исследовании были выявлены атипичные клетки, пациент консультируется с онкологом. Меняется лечебная тактика.
Для небольших очагов рекомендована химиотерапия с последующим иссечением нароста. После операции проводят лучевое облучение для уничтожения оставшихся аномальных клеток и устранения болевых ощущений.
Наличие метастазов сокращает шансы выздоровления. Действия врачей направляются на сохранение качества жизни пациента методом паллиативного лечения. Также применяют лучевую и химиотерапию, обезболивающие и противовоспалительные препараты.
Озлокачествление происходит крайне редко. Для сохранения жизни и устранения симптомов, нарушающих нормальную жизнедеятельность, необходимо обращаться в больницу при первых признаках отклонений в теле и органах.
Причины, лечение и фото остеомы бедренной кости
Остеома представляет собой доброкачественную опухоль остеогенной природы — развивается из костной ткани. Является самым дифференцированным опухолевым образованием среди всех новообразований костей – клетки опухоли имеют близкое сродство с нормальными клетками костной ткани. Рост опухоли не имеет основного признака злокачественности — разрушения тканей.
Классификация остеом
 В зависимости от ткани, из которой развивается опухоль, различают гиперпластическую и гетеропластическую форму. Первая развивается из кости, вторая – из соединительнотканных компонентов.
В зависимости от ткани, из которой развивается опухоль, различают гиперпластическую и гетеропластическую форму. Первая развивается из кости, вторая – из соединительнотканных компонентов.
По локализации относительно поверхности кости различают:
- Центральный тип — располагаются в просвете трубчатых костей и растут в направлении костномозгового канала.
- Периферический тип — располагается на поверхности кости и растет наружу, никогда не углубляясь в основание костной ткани.
По структуре выделяют губчатую и компактную форму. Губчатая состоит из беспорядочно расположенных костных балок с прослойками соединительной ткани между ними. Компактная остеома бедренной кости представлена костными элементами, не формирующими типичную структуру ткани.
Выявить точную причину развития не удается. Установлена некоторая связь между появлением на кости подобных остеоме очагов и травмой. Множественные очаги наблюдаются при наследственном заболевании – синдроме Гарднера.
Симптоматика остеом бедренной кости
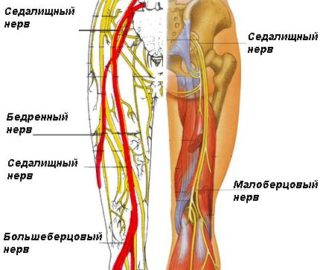 Клинически течение остеом преимущественно благоприятное. Опухоль растет медленно, длительное время безболезненно. После достижения новообразованием определенных размеров его развитие замедляется или останавливается. В редких случаях процесс проявляется различными симптомами. Первыми признаками в зависимости от расположения опухоли и ее размеров могут быть боли, искажение чувствительности кожных покровов, нарушение функции нижней конечности, ее деформация. Реже возникают симптомы нарушения кровообращения ниже опухолевого очага.
Клинически течение остеом преимущественно благоприятное. Опухоль растет медленно, длительное время безболезненно. После достижения новообразованием определенных размеров его развитие замедляется или останавливается. В редких случаях процесс проявляется различными симптомами. Первыми признаками в зависимости от расположения опухоли и ее размеров могут быть боли, искажение чувствительности кожных покровов, нарушение функции нижней конечности, ее деформация. Реже возникают симптомы нарушения кровообращения ниже опухолевого очага.
В большинстве случаев проявления болезни связаны со сдавлением сосудисто-нервных структур бедра:
- бедренного нерва и его ответвлений;
- большеберцового нерва в области нижней трети бедра;
- артерий и вен.
Боль и нарушение чувствительности
Боль может быть следствием сдавления окружающих тканей или самостоятельной. В первом случае она появляется при больших размерах остеомы, имеет постоянный характер, слабо купируется обезболивающими препаратами и становится более выраженной по мере увеличения опухоли. Ночью интенсивность снижается.
Самостоятельная боль при остеоме не зависит от ее размеров. Имеет постоянный характер, ослабевает во время ходьбы. Ночью интенсивность болевого симптома увеличивается. С ростом остеомы выраженность боли нарастает – она становится мучительной, лишает человека сна, делает зависимым от обезболивающих препаратов.
Нарушение чувствительности в нижней конечности при остеоме обусловлено раздражением и опухолью нервных волокон. Проявляется в виде:
- преходящего ощущения онемения;
- «мурашек на коже»;
- покалывания;
- чувством жжения, повышения температуры на участках иннервации вовлеченного в процесс нерва.
Дисфункция конечности
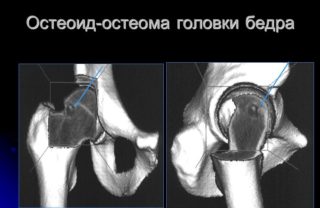 Нарушение движений в тазобедренном суставе развивается при локализации остеомы на головке или шейке бедра. В таком случае формируется ступенчатое движение в суставе в определенных направлениях – в одном из моментов амплитуды вращения ноги происходит смещение ее и возвращение на нормальную траекторию движения, как будто в обход препятствия. Момент смещения соответствует контакту остеомы с суставной поверхностью тазовых костей. Хроническая травма, имеющая место в таком случае, со временем приводит к артрозу сустава.
Нарушение движений в тазобедренном суставе развивается при локализации остеомы на головке или шейке бедра. В таком случае формируется ступенчатое движение в суставе в определенных направлениях – в одном из моментов амплитуды вращения ноги происходит смещение ее и возвращение на нормальную траекторию движения, как будто в обход препятствия. Момент смещения соответствует контакту остеомы с суставной поверхностью тазовых костей. Хроническая травма, имеющая место в таком случае, со временем приводит к артрозу сустава.
При расположении остеомы в месте крепления сухожилий крупных мышц бедра может возникать боль во время их сокращения. Это заставляет больного щадить ногу при ходьбе, что приводит к появлению хромоты. Из-за длительно существующей боли и искажения походки развивается нейротрофическая недостаточность в нижней конечности, заканчивающаяся выраженной атрофией мягких тканей.
Деформация конечности
Деформация конечности развивается при значительных размерах очага или при расположении остеомы в области большого вертела бедренной кости. Проявляется различной степени выпячиванием мягких тканей. Кожа над деформацией не изменена в цвете. Болезненность при ощупывании отсутствует. При длительном существовании деформации мягкие ткани над ней становятся плотными.
Диагностика новообразования
Основным методом диагностики остеом является рентгенография. На снимках образование имеет вид очага, отличающегося от окружающих тканей по плотности — степень затемнения выше. Размеры различны. При центральном расположении образование имеет преимущественно округлые четкие контуры, при периферическом – вид нароста на кости.
Остеоид-остеома бедренной кости на снимках выглядит как очаг деструкции тканей с округлыми контурами и нечеткой границей. Вокруг опухоли наблюдается ободок — склероз товаров в костной ткани, толщина которого напрямую зависит от длительности существования новообразования.
Методы лечения остеомы бедренной кости
 Терапия проводится только при выраженных клинических симптомах, эстетическом дефекте, нарушении функции конечности. Оперативное вмешательство заключается в выскабливании очага в пределах здоровых тканей с отступлением от его рентгенологических границ не менее чем на 1см. При больших объемах опухоли ее выскабливание приводит к истончению кости и повышению риска патологического перелома. С целью его предотвращения накладывается металлическая пластина или фиксируется титановый штифт.
Терапия проводится только при выраженных клинических симптомах, эстетическом дефекте, нарушении функции конечности. Оперативное вмешательство заключается в выскабливании очага в пределах здоровых тканей с отступлением от его рентгенологических границ не менее чем на 1см. При больших объемах опухоли ее выскабливание приводит к истончению кости и повышению риска патологического перелома. С целью его предотвращения накладывается металлическая пластина или фиксируется титановый штифт.
Внутреннее расположение остеомы и большие размеры являются относительными противопоказаниями к операции.
Ни медикаментозно, ни народными методами заболевание не лечится.
Возможные последствия заболевания
Большие объемы опухоли могут приводить к значительным нейротрофическим нарушениям, атрофии конечности, инвалидизации больного. Расположение на суставных поверхностях обуславливает возрастающее несоответствие между частями сустава, развитие перегрузки суставных хрящей, их повреждение и возникновение артроза.
Внутреннее расположение опухоли никогда не приводит к патологическим переломам, поскольку плотность остеомы соответствует плотности нормальной кости. Остеома не озлокачествляется и не даёт метастазов, не способна нагнаиваться.
что это такое, лечение, методы удаления
Остеома лобной пазухи — доброкачественное новообразование, которое развивается из костных тканей. Для патологии характерно благоприятное течение: опухоль медленно увеличивается в размерах, не перерождается в злокачественную, не метастазирует в расположенные поблизости структуры черепа. Основные места локализации одиночных и множественных остеом — плоские кости. На начальном этапе их формирования симптоматика отсутствует, проявляется лишь при росте новообразований. Терапия только хирургическая, препараты используются для устранения симптомов.
Характерные особенности заболевания
Остеома лобной кости визуализируется в виде плотного, гладкого, округлого новообразования, которое не смещается и не болит при надавливании. Она формируется из остеобластов — клеток, принимающих участие в обновлении костных тканей. Отсутствие какой-либо симптоматики объясняется расположением остеом на внешних сторонах пластин. Но в клинической практике отмечены случаи их формирования внутри лобных костей, что предопределяет появление не только болезненности, но различных расстройств преимущественно со стороны органов чувств.
Остеомы лобной части черепа наиболее часто диагностируются у мальчиков, реже — у подростков и мужчин. Но вот новообразования на костях лица чаще формируются у женщин. Состоят они из костных тканей, не превышают в размерах 1-2 см. Встречают остеомы, частично состоящие из губчатого и (или) решетчатого вещества с включениями костного мозга. На выраженность симптоматики оказывают влияние локализация, структура, размеры уплотнения. При отсутствии болей и других нарушения его иссечение производится для устранения косметического эффекта. Если из-за сдавливания нервных окончаний, кровеносных сосудов, мягких тканей, мышц возникает негативная симптоматика, то требуется незамедлительное хирургическое вмешательство.
НА ЗАМЕТКУ! Для детей и подростков особую опасность представляет остеома, расположенная в турецком седле, — образовании в теле клиновидной кости черепа, где располагается гипофизарная ямка. Если она долго остается незамеченной, то может нарушиться выработка гормонов.
Читайте также:
Причины и провоцирующие факторы
Генетическая предрасположенность к формированию остеом выявлена только у людей с синдромом Гарднера. Это наследственная патология, которая сопровождается образованием полипов в толстом кишечнике и доброкачественными неоплазиями кожи, костей и мягких тканей. Наиболее достоверны теории об образовании остеом из-за повторных травм или переохлаждения. Так как никакой доказательной базы у них нет, то рассматриваются и другие предполагаемые причины появления твердых уплотнений в области лба:
- острое течение воспалительного процесса с образованием гнойного экссудата;
- ослабление защитных сил организма под воздействием внешних или внутренних негативных факторов;
- часто возникающие респираторные патологии, сопровождающиеся заложенностью носа из-за воспаления слизистых одной или нескольких околоносовых пазух — верхнечелюстных, решетчатых, клиновидных и лобных;
- проживание в экологически неблагоприятной местности;
- воздействие облучения, в том числе в процессе лечения онкологических заболеваний;
- наличие хронических патологий инфекционного происхождения — вирусного, бактериального, грибкового;
- врожденные или приобретенные аномалии черепных костей.
Остеома лба чаще диагностируется в детском и подростковом возрасте из-за особенностей остеогенеза — процесса формирования костной ткани. В структурах опорно-двигательного аппарата ребенка еще не все хрящевые ткани заменены костными, поэтому митоз последних протекает достаточно активно.
ВАЖНО! Ученые предполагают, что причиной формирования остеом может быть длительное использование препаратов определенных клинико-фармакологических групп. Например, глюкокортикостероидов, негативно влияющих не состояние костных и хрящевых тканей, а также связочно-сухожильного аппарата.
Классификация
В медицине остеомы подразделяются на гиперпластические и гетеропластические. Последние являются соединительнотканными элементами, локализуются и на костях, и в местах прикрепления к ним сухожилий. А гиперпластические состоят исключительно из костных тканей. Классифицируются новообразования и в зависимости от структуры, особенности которой хорошо заметны на рентгенологических изображениях:
- твердые — самые плотные, прочные, расположены параллельно костных пластин, образуя с ними единое целое;
- губчатые — пористые на определенных участках, что облегчает их удаление;
- мозговые — опухоли, состоящие частично из мозгового вещества.
Остеомы лобных пазух классифицируются в зависимости от их расположения на костях черепа
В отличие от многих других заболеваний структура опухоли почти не влияет ни на терапевтическую тактику, ни на характер симптомов. Но они зависят от его расположения. Поэтому доброкачественные новообразования классифицируются и по локализации:
- остеома гайморовой пазухи, которая по мере укрупнения провоцирует неврологические расстройства;
- новообразование в верхнечелюстной пазухе, медленно увеличивающейся в размерах, предрасполагающей к нарушениям работы органов чувств;
- опухоль носовой пазухи, отличающаяся бессимптомным течением только на начальных этапах формирования.
Именно с расположением новообразования в определенной части черепа связаны особенности клинической картины. Остеомы также подразделяются на правосторонние и левосторонние. В подавляющем большинстве случаев такая локализация не влияет на характер или интенсивность симптомов.
Симптомы и специфические признаки
Если остеома формируется на внешней части плоской кости, то человек даже не подозревает об этом. Только при увеличении ее в размерах он замечает округлое твердое уплотнение над бровью, в середине или по краям лба. При отсутствии врачебного вмешательства опухоль перестает расти, но ее рассасывания никогда не происходит. Несколько иная клиническая картина отмечается, когда местом формирования остеомы становятся определенные придаточные пазухи носа. Это воздухоносные полости в костях черепа, которые выстланы слизистыми оболочками и являются резонаторами. Поэтому по мере укрупнения новообразования может изменяться тембр голоса.
Новообразование в полости носа и околоносовых пазухах наиболее опасно, особенно при ее росте в направлении глазницы. Из-за сдавления начинает раздражаться тройничный нерв, ущемляются и глазодвигательные нервы.
Выраженные расстройства иннервации в области пазух носа проявляются такими симптомами:
- птозом — аномально низким положением века по отношению к глазному яблоку;
- снижением остроты зрения;
- увеличением или уменьшением размеров одного из зрачков;
- двоением предметов перед глазами, мельканием черных точек;
- выпячиванием глазного яблока в сторону или вперед;
- нарушениями координации движений;
- слуховыми расстройствами, преимущественно шумом и звоном в ушах.
Укрупнение остеомы верхнечелюстной пазухи провоцирует сдавление расположенных по соседству мягких тканей, мышц, связок, сухожилий. Это становится причиной их отечности, в том числе воспалительной. Теперь при надавливании на уплотнение возникают выраженные дискомфортные ощущения. А сильные боли чувствуются при защемлении одного из чувствительных нервных окончаний.
Остеомы гайморовой, правой или левой лобной пазух нередко проявляются проблемами с дыханием из-за заложенности носа. В них начинает скапливаться слизистый секрет, который становится благоприятной средой для роста и активного размножения патогенных микроорганизмов. Это предрасполагает к развитию гайморита, возникновению болей и непосредственно в пазухах и в голове.
Из-за сдавления растущей остеомой нервов или мягких тканей возникает воспаление, появляются отеки и выраженные боли
Практически всегда возникают клинические признаки опухоли, если она начинает расти на внутренних поверхностях лобных костей. Расстраиваются и трофика, и иннервация, и гемодинамика головного мозга. Проявляется это следующими симптомами:
- мучительными головными болями, схожими с мигренями;
- приступами тошноты, нередко заканчивающимися рвотой;
- генерализованными и (или) фокальными судорогами;
- психоэмоциональной нестабильностью;
- выпадением чувствительности, ощущениями ползающих мурашек, покалывания, еле заметного жжения;
- ухудшением памяти и концентрации внимания;
- расстройствами сна, проблемами с засыпанием;
- головокружениями.
Ущемление мозговых оболочек иногда провоцирует развитие в них воспалительного процесса. Эти соединительнотканные пленчатые образования, покрывающие головной мозг, отекают, что приводит к абсцессу — ограниченному скоплению гноя вследствие их воспаления с расплавлением и образованием полости. Состояние опасно не только для здоровья, но и для жизни человека, поэтому необходимо срочное врачебное вмешательство.
ВНИМАНИЕ! У маленьких детей укрупнение остеомы пазухи носа иногда становится причиной сильных головных болей. Но особенно опасны эпилептические припадки, вызывающие урежение сердцебиения, паралич, остановку дыхания.
Диагностика
Диагностикой остеом занимаются онкологи. При первом посещении врача он выслушивает жалобы, изучает анамнестические данные. Выставление начального диагноза облегчают большие размеры новообразования, которое четко визуализируется на одном из участков лба. Для его подтверждения проводится инструментальные исследования, из которых наиболее информативно рентгенографическое.
Но если опухоль компактна, не выпячивается, то обнаружить ее сложно. Оно имеет полушаровидную или шаровидную форму, поэтом на рентгенографическом изображении визуализируется лишь в виде бесструктурного затемнения. При небольших остеомах информативна компьютерная томография. При наличии у пациента противопоказаний к ее проведению или для уточнения каких-либо деталей могут быть выполнены и такие инструментальные исследования:
- ультразвуковое сканирование;
- термография;
- ангиография;
- радиоизотопное исследование.
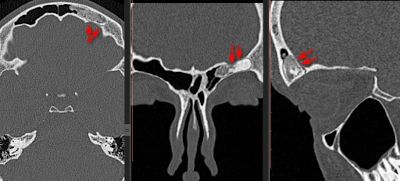
Остеома лобной паузы быстро выявляется с помощью радиографии
Эти мероприятия помогают с высокой точностью обнаружить самые компактные губчатые остеомы кости, которые выявляются часто совершенно случайно при диагностировании других заболеваний. Выполняется дифференциальная диагностика остеом в области лицевых костей и костей черепа. Исключаются одонтомы, оссифицированная фиброзная дисплазия, реактивные разрастания костных тканей на фоне тяжелых травм или инфекционных поражений. Пациентам назначаются общеклинические анализы крови и мочи для оценки общего состояния здоровья. Обязательно определяется уровень щелочной фосфатазы — группы ферментов с преимущественной локализацией в костных структурах.
НА ЗАМЕТКУ! Если у врача еще остаются сомнения, то может быть проведено гистологическое исследование. Остеому выявляют по несоответствию ее состава структуре костномозгового вещества. К тому же каналов в ней значительно меньше, а их расположение хаотично.
Методы лечения
В зависимости от расположения остеомы лечением занимается нейрохирург, челюстно-лицевой хирург. Когда опухоль доставляет психологический дискомфорт, появляются симптомы ущемления соседних анатомических образований показано хирургическое вмешательство. При отсутствии внешних проявлений, бессимптомном течении остеомы врачи предпочитают придерживаться выжидательной тактики. Регулярно проводится рентгенографическое исследование для отслеживания изменений в размерах остеомы.
Хирургическое вмешательство
Выбором метода проведения операции занимается врач. Он ориентируется на выраженность симптоматики, степень увеличения ее размеров, результаты гистологии. Врач обязательно учитывает месторасположение новообразования. Например, при его локализации в левой или правой лобной пазухе возможно малоинвазивное вмешательство.
При поражении плоской черепной кости в хирургии особенно часто используется лазер. После проведения общей анестезии врач разрезает кожные покровы, при необходимости трепанирует череп. Затем им выполняется тщательная резекция опухолевых тканей, иссечение поврежденных кровеносных сосудов.
Но удаление остеомы лобной пазухи с помощью лазера уже не является самым современным хирургическим методом. Наиболее эффективно радиочастотное облучение под контролем компьютерно-томографического оборудования. У методики много преимуществ — исключение повторного формирования новообразования, крайне низкая вероятность кровотечения и постоперационного инфицирования тканей. При компактных опухолях даже не используется общий наркоз — достаточно местной анестезии. Как только определяется операционное поле, выполняется тончайший компьютерно-томографический срез с последующим введением радиочастотного передающего устройства. Под воздействием высокой температуры ткани опухоли разрушаются без повреждения рядом расположенных структур.
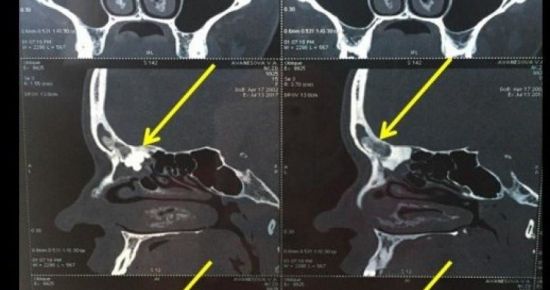
Удаление остеомы лобной пазухи очень крупного размера под эндоскопическим контролем
СПРАВКА! В зависимости от метода хирургического вмешательства период реабилитации длится от 1 до 3 месяцев. На его начальном этапе пациенту показан прием препаратов, постельный или полупостельный режим, отсутствие умеренных и высоких физических нагрузок.
Медикаментозное лечение
Фармакологические препараты используются не только для устранения симптомов, но и для нормализации остеогенеза. Пациентам назначаются препараты с кальцием и витамином D3 (Кальцемин, Кальций D3 Никомед), улучшающим его абсорбцию в костные ткани и равномерное распределение. С болевым синдромом хорошо справляются нестероидные противовоспалительные средства в форме таблеток (Нимесулид, Кетопрофен, Кеторол) или растворов для парентерального введения (Диклофенак, Кеторолак, Ортофен).
Глюкокортикостероиды (Флостерон, Дипроспан, Дексаметазон) используются в исключительных случаях из-за их выраженного побочного эффекта — повреждения костных и хрящевых тканей при частом или длительном использовании. В лечении применяются и хондропротекторы: Артра, Структум, Терафлекс, Дона, Румалон, Хондрогард. Для улучшения иннервации, стимуляции регенерации в терапевтические схемы включаются препараты с витаминами группы B — Мильгамма, Комбилипен, Пентовит в таблетках или в форме инъекционного раствора.
Остеома лобной пазухи хорошо поддается хирургическому лечению, а вероятность развития послеоперационных осложнений мала. Оно особенно эффективно при небольших размерах новообразования, когда еще не отмечаются признаки сдавления кровеносных сосудов, мягких тканей, нервных корешков. Обращение к врачу при первых симптомах остеомы лобной пазухи позволит избежать ухудшения и физического, и психоэмоционального состояния.
Если во время диагностических мероприятий остеома кости обнаружена без показаний к хирургическому лечению, то может быть назначена консервативная терапия. При большом размере образования единственным лечением считается хирургическое вмешательство, которое также показано, когда ряд расположенных органов работает со сбоями или с видимыми изменениями конфигурации кости.
Лекарства назначаются в первую очередь для симптоматических эффектов – например, чтобы избавиться от боли, улучшить общее самочувствие и укрепить иммунитет.
Дозирование и управление | Побочные эффекты | Предостережения | |
Ортофения | Принимать по 100-150 мг в день. | Гиперчувствительность, сонливость, звон в ушах, боль в животе, раздражительность. | Не принимать препарат длительное время.Оптимально – 3-4 дня подряд. |
Ибупрофен | Принять расчет 20-30 мг на кг веса в день. | Тошнота, головокружение, реакции гиперчувствительности. | Не назначать детям до шести лет. |
Кальцемин | Принимать по одной таблетке 1-2 раза в день, но не более 4 таблеток в день. | Редко – аллергия, тошнота. | Не применять детям до 5 лет. |
Кальций D 3 Nycomed | Принимать по одной таблетке два раза в день. | Редко – диспепсия, аллергическая реакция. | Не назначать пациентам с фенилкетонурией, саркоидозом и детям младше 5 лет. |
Хондроитиновый комплекс | Принимать по одной капсуле два раза в день, за полчаса до еды. | Редко – аллергия, головокружение, тошнота. | Рекомендуемая продолжительность лечения составляет не менее шести месяцев. |
Хирургия
Метод хирургического вмешательства выбирается врачом с учетом симптомов остеомы, жалоб пациента, степени роста опухоли и ее локализации.Как правило, удаление остеомы кости производится после получения результатов гистологического анализа.
Место патологического образования – это главное, что влияет на выбор типа операции. Например, при локализации остеомы на костях черепа вмешательство чаще всего поручают нейрохирурги, а если опухоль поражает кости конечности, то хирург-травматолог.
Технические особенности операции обсуждаются врачами заранее и зависят от наличия симптомов, стадии развития патологии и наличия осложнений со стороны соседних органов.В последние годы лазер широко используется для удаления остеомы.
Применение лазера особенно востребовано при поражении плоских костей черепа. Операция проводится под общим наркозом. Доктор делает разрез кожи. При необходимости – трепанизирует череп и выполняет тщательную резекцию опухолевой ткани. Удалены и повреждены кровеносные сосуды.
Однако лазерное удаление – еще не самый современный хирургический метод. Более эффективным вмешательством является удаление очага опухоли радиочастотным облучением под руководством компьютерной томографии.Эта процедура позволяет избежать повторения заболеваний, кровотечений и инфекционных осложнений. Лечение можно проводить даже под местной анестезией. Для обнаружения очага опухоли используйте тонкие компьютерные томографы, после чего в пораженные ткани вводят радиочастотное передающее устройство. Формация нагревается до 90 ° С – при этой температуре опухоль разрушается, и соседние нормальные ткани не страдают. Операция проводится амбулаторно. Период реабилитации короткий: через неделю пациент может пойти на работу.
Схемы патологии – Остеома
Кость
Другие остеогенные опухоли
Остеома

Тема завершена: 1 августа 2013 г.
Незначительные изменения: 7 мая 2020 г.
Авторские права: 2003-2019, PathologyOutlines.com, Inc.
9009 PubMed Поиск: Остеома [название]


просмотров страниц в 2019 году: 18 899
просмотров страниц в 2020 году по настоящее время: 10 904
Цитировать эту страницу: Lucas DR.Остеома. Сайт PathologyOutlines.com. https://www.pathologyoutlines.com/topic/boneosteoma.html. По состоянию на 28 июля 2020 г.
Определение / общее
- Доброкачественная костеобразующая опухоль, состоящая из компактной или зрелой губчатой кости, ограниченная почти исключительно черепно-лицевыми костями, особенно околоносовыми пазухами (Arch Pathol Lab Med 2009; 133: 1587)
Терминология
- Экзостоз слоновой кости, сино-орбитальная остеома, сине-носовая остеома
Эпидемиология
- Взрослые и дети, средний возраст 37 лет
- Мужчин больше, чем женщин, 3: 2
сайтов
- придаточные пазухи носа (наиболее распространенные лобные пазухи), орбита, полость носа, кости челюсти, свод черепа
Клинические особенности
- Опухоли околоносовых пазух, связанные с болью, головной болью, деформацией лица, проптозом, изменениями зрения, мукоцеле, синуситом, утечкой CSF, пневмоцеле, менингитом и абсцессом головного мозга
- Связанный с синдромом Гарднера
Диагноз
- Рентгенографические данные часто полезны
Радиологическое описание
- Хорошо разграниченные опухоли
- Плотная компактная кость с различным количеством центральной яркости
Радиологические изображения
AFIP изображения

Плотная дольчатая масса в лобной пазухе
изображений на других серверах:

Различные изображения
Прогностические факторы
- Прогноз, связанный с близостью к основным анатомическим структурам и полнотой резекции
- ~ 20% имеют симптоматические рецидивы
Лечение
- Хирургическое иссечение симптоматических опухолей
Клинические изображения
Изображения, размещенные на других серверах:

Большая остеома верхнечелюстной пазухи

Экзофитная остеома (“экзостоз слоновой кости”)

Множественные костные отеки на лбу
.Остеома | BoneTumor.org
Введение и определение
Остеома – доброкачественный костный рост перепончатых костей. Они встречаются в основном на костях черепа и лица.
Заболеваемость и демография
Крупные остеомы могут развиваться на ключице, тазе и трубчатых костях (остеомы пароста). Остеомы мягких тканей могут возникать в голове, глазе и языке или в конечностях.Самый высокий уровень заболеваемости приходится на шестое десятилетие.Некоторые авторы сообщают, что остеомы встречаются чаще у женщин, чем у мужчин (3: 1). Множественные остеомы связаны с синдромом Гарднера. Этиология остеом неясна. Они могут быть связаны с остеобластомами или могут быть просто аномалией развития. Тот факт, что они часто обнаруживаются в слуховых каналах пловцов и дайверов, которые часто бывают в холодной воде, позволяет предположить, что в некоторых случаях они являются своего рода воспалительной реакцией.
Симптомы и презентация
Остеомы – это медленно растущие поражения, которые обычно полностью бессимптомны.Они присутствуют только в том случае, если их расположение в области головы и шеи вызывает проблемы с дыханием, зрением или слухом.
Рентгеновские снимки и расширенные изображения
Рентгенологический вид остеом зависит от их расположения. Центральные остеомы представляют собой хорошо очерченные склеротические поражения с гладкими границами, без поверхностных неровностей или сателлитных поражений. Доктор Эннэкинг описывает поражение как имеющее вид «половины бильярдного шара», прикрепленного к основной кости.Соседняя кора не задействована или ослаблена. Периферические остеомы представляют собой рентгеноконтрастные поражения с обширными границами, которые могут быть сидячими или ножными. Остеомы необходимо дифференцировать от эностоза, который также проявляется в виде плотно склеротически определенных очагов на рентгенограмме. Сканирование костей покажет повышенное поглощение во время активной фазы роста, которая уменьшится до фоновых уровней, поскольку поражение становится все менее активным.
Гистопатологические данные
Микроскопически существует два типа остеом.Компактные или «слоновые кости» остеомы сделаны из зрелой пластинчатой кости. У них нет гаверсовых каналов и нет волокнистого компонента. Трабекулярные остеомы состоят из губчатой губчатой кости с костным мозгом, окруженным кортикальным краем кости. Трабекулярные остеомы могут быть обнаружены центрально (эндостально) или периферически (субпериостально).
Варианты лечения этой опухоли
Лечение остеом необходимо только в том случае, если они симптоматические. Большие остеомы должны быть оценены, чтобы исключить другие диагнозы.
Рекомендуемое чтение и справочник
i Bulloughs, Peter, Orthopaedic Pathologv (третье издание), Times Mirror International Publishers Limited, Лондон, 1997. Huvos, Andrew, Опухоли костей: диагностика, лечение и прогноз, W.B.Saunders, Co.,
1991.
Некоторые тексты адаптированы с сайта доктора Эннэкинга.
,Остеоидная остеома – Википедия переиздано // WIKI 2
 | |
| Остеоидная остеома малого вертела: рентген и МРТ с выраженным склерозом вокруг очага | |
| Специальность | Онкология |
|---|---|
| Характер раны | Как использовать |
| Поверхностные раны без глубокого повреждения тканей. | Мазь наносится тонкими слоями по всей площади поврежденной кожи и покрывается марлевой повязкой, которую фиксируют повязкой или пластырем. |
| Достаточно глубокие открытые раны с гнойным наполнением. | Мазь, нагретая до нормальной температуры, вводится в полость раны с помощью шприца, из которого лекарственное средство вводится в рану через заранее установленную дренажную трубку. Это позволяет продлить действие Левомеколя на всю поверхность повреждения, что положительно сказывается на выздоровлении. |
| Очень глубокие открытые раны. | Стерильная марлевая салфетка пропитывается мазью Левомеколь, после чего рана полностью заполняется ею. При этом салфетку не прижимать. Он должен располагаться в ране достаточно свободно. |
При любом способе применения Левомеколь наносится на место повреждения ткани два раза в день до полного заживления раны. Изменить этот график может врач, увидевший необходимость более частого применения препарата.
Применение Левомеколя при беременности и кормлении грудью
Мазь Левомеколь практически не имеет противопоказаний к применению, поскольку всасывание в кровь ее действующих веществ и их рассасывающее действие возможно только при длительном применении или обширном повреждении.
Таким образом, при большинстве легких и средних повреждений тканей Левомеколь можно применять беременным в период грудного вскармливания. Также применение мази не противопоказано даже новорожденным, у которых препарат чаще всего применяется для улучшения процесса заживления пупочной ранки.
В то же время при необходимости длительного применения Левомеколя или при больших ранах требуется консультация врача, который определит возможность применения препарата в периоды беременности и кормления грудью. В этом случае следует руководствоваться принципом сравнения ожидаемого эффекта и вероятного вреда. Нередко вместо Левомеколя в таких случаях используются другие восстанавливающие и ранозаживляющие препараты для местного применения.
Противопоказания
Левомеколь – препарат малореактивный, поэтому единственным противопоказанием к его применению является индивидуальная непереносимость пациентом активных и вспомогательных компонентов мази.
Мы также упомянули о мерах предосторожности при применении Левомеколя во время беременности и кормления грудью. Кроме того, мазь не рекомендуется использовать для лечения псориаза и поражений грибковыми инфекциями.
Побочные эффекты
Малореактогенные компоненты мази Левомеколь обуславливают практически полное отсутствие побочных эффектов при ее применении. Аллергические реакции от индивидуальной непереносимости компонентов препарата купируются еще на стадии противопоказаний, и кроме них, очень редко проявляются побочные эффекты в виде покраснения в месте нанесения, зуда и крапивницы.Все они являются реакциями на воздействие хлорамфеникола. Однако эти побочные эффекты в большинстве случаев не являются причиной прекращения использования Левомеколя и требуют только наблюдения врача, который при необходимости скорректирует тактику лечения.
Аналоги мази Левомеколь
Вот таблица препаратов, похожих по действию на Левомеколь:
| Препарат | Описание |
| Левометил | Абсолютный синоним Левомеколя по составу и фармакологическому действию. |
| Нетран | Абсолютный синоним Левомеколя по составу и фармакологическому действию. |
| Левосин | Мазь для местного применения с антибактериальным, противовоспалительным и обезболивающим действием. Роль антибиотика в его составе играет левомицетин. |
| Lingesin | Комбинированный антибактериальный и протеолитический препарат, эффективность которого обеспечивается линкомицином и гентамицином – антибиотиками широкого спектра действия. |
| Стрептонит | Мазь для наружного применения, активными компонентами которой являются стрептоцид и нитазол. Они обладают антибактериальным действием Стрептонита в отношении большинства возбудителей гнойно-воспалительных процессов. |
| Салициловая цинковая паста | Салицилово-цинковая паста содержит салициловую кислоту и оксид цинка. Этот препарат не содержит антибактериальных компонентов, но его применение оказывает противовоспалительное, антисептическое, кератолитическое и обезвоживающее действие на поврежденные ткани. |
Левомеколь (მალამო) – რა არის გამოყენებული, ინსტრუქციები, მიმოხილვები
ანალოგები
სრული ანალოგი არ არის. სხვა ანტიბიოტიკი მალამოები:
ეს პრეპარატები არ არის სრული სტრუქტურული ანალოგები, ექიმთან კონსულტაციები.
ფასი
130 р. საშუალო ფასი ონლაინ * 130 გვ.
:
გამოყენების
ჩვენებები
ლევომკოლის მსოფლიო მალამოების სხვადასხვა ქვეყნების ექიმები ხშირად იყენებენ ჩირქოვან ჭრილობებს .ეს ნივთიერება მოკლე დროში შეიძლება ამოიღონ ანთებითი პროცესების ქსოვილებში და დეზინფექცია ჭრილობა. ლევომეკოლი მთლიანად ანადგურებს პათოგენურ მიკროფლორას, ხსნის ქსოვილის შეშუპებას.
დახმარებით:
- მეორე და მესამე ხარისხის დამწვრობა,
- фурункулов,
- трофический წყლულები
- კანის სხვადასხვა ჩირქოვანი დაზიანებები.
თუ არ არის ანთება და პსუსი, მაშინ D- პანტენოლი ან ნებისმიერი სამკურნალო მალამო უკეთესია.
ჩირქოვანი ქირურგიის განყოფილებაში ლევომეკოლის მალამო არის ექიმის მარჯვენა ხელი. მისი დახმარებით, დამუშავებული ჭურვები, ჭრილობები, ჭრილობები.
განაცხადი
მალამო Левомеколь მხოლოდ გარეგნულად გამოიყენება. ნივთიერება ვრცელდება ჭრილობის თხელი ფენით. შემდეგი, კანის ეს ნაწილი უნდა იყოს დაფარული პატარა ნაჭერი სტერილური марля. აუცილებელია რამოდენიმე ფენაში გაყვანა. ამ გზით ჭრილობის მკურნალობა დღეში 2-3-ჯერ უნდა იყოს. როგორც კი პსუსი მთლიანად გამოდის, მკურნალობა შეიძლება შეწყდეს.
საშუალოდ, მკურნალობა ამ მალამო გრძელდება 5-10 დღე. იმ შემთხვევაში, როდესაც ჩირქოვანი ჭრილობა დიდია და სხეულში ღრმად მიდის, ლევომკოლზე გამოიყენება ნაღვლის გრაფის გამონაბოლქვი და ჭრილობის ჭრილობა. აღსანიშნავია, რომ ღრმა ჭრილობის შიდა მოპყრობისთვის მალამო უნდა იყოს თბება 35 გრადუსამდე. მხოლოდ ამის შემდეგ გაატარეთ ხელსახოცი.
! ანტიმიკრობული მალამოები:
გაჟღენთილი ტილოები გაუკეთეს ჭრილობის ღრუსს, სანამ პაუსი ქრება. ხელსახოცები არ უნდა მთლიანად შეავსოთ ჭრილობა, ისინი უნდა იყოს ფხვიერი სახელმწიფო.თუ ჭრილობა ძალიან ვიწროა, მაშინ არ უნდა შეეცადოთ, რომ ნიღაბი გავაგრძელოთ. ამისათვის თქვენ უნდა გამოიყენოთ კათეტერის მეშვეობით, რომლის საშუალებითაც მოხდება მალამოში შესვლისას.
მალამო ლევმეკოლი გახდა შეუცვლელი იმ პაციენტებში, რომლებიც იძულებითი ზეწოლის ქვეშ იმყოფებიან. ის შეიძლება გამოყენებულ იქნას ჩირქოვანი აკნეს, ჩირის ჭრილობების, ნებისმიერი სიღრმის, ეგზემისა და ხორცის ჭრილობების მკურნალობაში.
უკუჩვენებები
ლევომეკოლის გამოყენებისას აუცილებელია სხვა მსგავსი მალამოებისა და მედიკამენტების გამოყენება.დარწმუნდით, რომ ინსტრუმენტი არ მოხვდება თვალში ან საყლაპავი. კონტაქტების შემთხვევაში, ფხვიერი თვალების უამრავი წყალი. თუ მალამო კუჭში შედის, მაშინ დაუყოვნებლივ უნდა დაიბანოთ წყლით, გარდა ამისა, გააქტიურებული ნახშირის რამდენიმე ტაბლეტი.
ორსულობა და ლაქტაცია
ის გამოიყენება ფეხმძიმე ქალების მკურნალობისას და ლაქტაციის დროს, როგორც ეს გამოიყენება ზეპირად. ეს პრეპარატი არ შეიწოვება კანიდან სისხლძარღვებში და არ აყენებს დედის სხეულს.
პერიოდში ან ბავშვის კვების, შეუძლია გამოიყენოს მალამო მკურნალობა:
- ოტიტი და სინუსიტი;
- აკნე და черные точки;
- მკურნალობა აბრაზიას, დამწვრობას (უმნიშვნელო), კანის ანთებას.
მაგრამ არა თვითდასაქმება და ექიმთან კონსულტაციის საჭიროება.
აღსანიშნავია, რომ ეს მალამო არის თირკმლის მკურნალობისთვის, რადგან მისი შემადგენლობა არ იწვევს ალერგიული რეაქციებს და არ გამოიწვევს მავნე ზემოქმედებას. ლევომეკოლის დახმარებით пуповина მკურნალობს ახალშობილებში, მწერების ნაკბენები, ჭრილობები, წყლულები და პატარა ჭრილობები ბავშვის კანზე. თუ ვაქცინაციის საიტი შეჩერდა, მაშინ ამ შემთხვევაშიც ისიც ღირს, რომ ეს მალამო გამოიყენოს.
ჭარბი დოზა არ დაფიქსირებულა.
გვერდითი ეფექტი
ეს პრეპარატი ძალიან მცირე ზომის გვერდითი მოვლენებია, ვინაიდან ეს არ არის ძალიან აქტიური. იშვიათ შემთხვევებში პაციენტებს უმნიშვნელო ალერგიული რეაქცია ჰქონდათ მცირედ ქავილი, სიწითლე ან გამონაყარი სახით მალამო გამოყენებისათვის. ზოგჯერ თხილი გამოჩნდება კანზე.
შემადგენლობა და ფარმაკოკინეტიკა
თუ საჭიროა მცირე რაოდენობის მალამო, მაშინ შეძენთ ფარმაცევტს ალუმინის მილის 40 გრამ ლევომკოლთან. იმ შემთხვევაში, თუ საჭიროა დიდი ზომის დაზარალებული კანის ტერიტორიების მკურნალობა, საჭიროა უფრო მომგებიანი შეძენა მუქი მინა ქილებში, რომელშიც მალამო არის დაფასოებული 100 და 1000 გრამ.
პრეპარატის შემადგენლობა მოიცავს მხოლოდ 2 ძირითად კომპონენტს – მეთილურაცილსა და ქლორამფენიკოლს. პირველი ნივთიერება თრგუნავს ჭრილობებს, მეორე კი მათ დეზინფექციას იწვევს. დაგროვილი სისქის ჭრილობების სწრაფი წმენდა ძალიან მნიშვნელოვანია, რადგან ეს ხელს უშლის სისხლის ინფექციის სახით საშინელი შედეგებით, რამაც შეიძლება გამოიწვიოს კიდურების ან სიკვდილის ამპუტაცია.
40 გრამი მეთილურაცილი და 7,5 მგ ქლარამფენიკოლი თითოეული მრგვალ მალამოშია. პოლიეთილენის ოქსიდი და პოლიეთილენის ოქსიდი გამოიყენება დამხმარე ნივთიერებების სახით.თუ მჟავა მზადდება მაღალი ხარისხის, ეს იქნება თეთრი ჩრდილში ჩრდილში.
აკნე მკურნალობა
ლევომეკოლმა კარგად გამოიჩინა აკნეს მკურნალობა. მალამოების გამოყენების მეთოდი დამოკიდებულია კანზე კანის აკნეს მოცულობისა და განაწილებაზე. თუკი მცირე რაოდენობითაა პატარა ყურძენი ყელზე, მაშინ ლევომკოლზე შეიძლება გადანაწილდეს თხელი ფენით სახეზე დაზარალებული ზედაპირი.
თუ არსებობს ერთი დიდი ანთების საწინააღმდეგო აკნე, მაშინ მალამო გამოიყენება იმავე ფენით, რომელიც პირდაპირ გადადის прыщ 2 დან 3 საათის განმავლობაში, დაფარული პატარა ნაჭერი ბამბა.ორი კვირის განმავლობაში გამონაყარი გამოდის სახეზე, ტოვებს კანს რბილი და გლუვი. ერთი აკნე იწყება 2-3 დღის განმავლობაში. ამ მალამოით, აკნე შეიძლება ჩაითვალოს მთელ სხეულზე.
მიმოხილვა
(დატოვეთ თქვენი კომენტარი კომენტარში)
ძალიან კმაყოფილია Левомеколь მალამო. წლის განმავლობაში მას აწუხებდა геморрой. როგორც ექიმმა დანიშნა, მან გამოიყენა მალამო, რამაც შეწყვიტა ანთება და მოკლა პათოგენური მიკროფლორა. ტატიანა ვასილიევნა, ტვერის
ლევომეკოლის დახმარებით მე მუდმივად მკურნალობენ ჩემს შვილს жидкий ცხვირით.ამის გაკეთება, მე ჩვეულებრივი ბამბა тампон, დააყენა მცირე რაოდენობის მალამო на кончике და смажьте ბავშვი ცხვირის პასაჟები 2 ჯერ დღეში. რამოდენიმე დღის ქრონიკული რინიტი მთლიანად ქრება. ელენა, ქემეროვოს რეგიონი
რამდენიმე თვის წინ ხელი დავწერე. ჭრილობა დაიწყო. ლევომეკოლის დახმარებით, მოკლე დროში შესაძლებელი იყო არა მხოლოდ პსუსის ჭრილობის გაწმენდა, არამედ არსებითად განკურნება. ანატოლი, მოსკოვი
* – მონიტორინგის დროს რამდენიმე გამყიდველის საშუალო ღირებულება არ არის საჯარო შეთავაზება.
.Levomekol (merhem) – ne için kullanılır, talimatlar, yorumlar
analogları
Там аналог коромысла. Башка антибиётик мерхемлер вардир:
Bu ilaçlar tam yapısal аналог değildir, doktorunuza danışın.
фият
130 р. Ortalama fiyat çevrimiçi * 130 s.
Nereden alınır?
Kullanım talimatları
tanıklık
Dünya merhem Levomekol farklı ülkelerin doktorları genellikle pürülan yaralar için bir tedavi olarak kullanılır .Бу Мадде киса бир süre zarfında dokulardaki iltihaplanma sürecini kaldırabilir ве yarayı dezenfekte edebilir. Levomekol tamamen patojen mikroflorayı yok eder, doku şişmesini giderir.
Bu araçardımı ile tedavi edilir:
- ikinci ve üçüncü derece yanıklar,
- , кайнар
- trofik ülserler
- cildin çeşitli pürülan lezyonları.
İltihap ve iltihap yoksa, D-пантенол veya herhangi bir şifa merhem daha iyidir.
Pürülan cerrahinin bölümlerinde, Levomekol merhem doktorun sağ elidir. Yardımı ile dikişler, yaralar, kesikler işlenir.
уйгулама
Merhem Levomekol sadece dışa doğru uygulanır. Мадде yaraya ince бир tabaka ile uygulanır. Ardından, bu cilt alanı küçük bir parça steril gazlı bezle kaplanmalıdır. Биркач кат халиндэ сармак гереклидир. Yarayı bu şekilde tedavi etmek günde 2-3 kez olmalıdır. İne tamamen biter bitmez tedavi kesilebilir.
Ortalama olarak, bu merhem ile tedavi 5 ila 10 gün sürer.Pürülan yaranın büyük olduğu ve derinin vücuda girdiği durumda, Levomekol gazlı bezden dışarı çekilmiş бир peçete üzerine uygulanır ve yaranın boşluğuna enjekte edilir. Derin бир yaranın iç tedavisi için merhem 35 dereceye kadar ısıtılmalıdır. Sadece o zaman bir peçete ile ıslatın.
! Diğer antimikrobiyal merhemler:
Emprenye edilmiş mendiller, pus tamamen yok olana kadar yara boşluğuna enjekte edilir. Peçeteler yarayı tamamen doldurmamalıdır, gevşek bir durumda olmalıdırlar.Yara çok dar ise, o zaman peçete ile merhem enjekte etmemelisiniz. Буну япмак ичин, Мерхем исине ярайя гирмек ичин бир катетер куланманиз герекир.
Merhem Levomekol yalancı hastalarda bası yaralarının tedavisinde vazgeçilmez hale gelmiştir. Aynı zamanda pürülan akne, bıçak yaraları, herhangi bir derinlikte kesikler, egzama ve mısırları tedavi etmek için de kullanılabilir.
Kontrendikasyonlar
Levomekol kullanırken, diğer benzer merhemleri ve ilaçları kullanmayı reddetmeye değer.Aletin gözlerinize veya yemek borusuna düşmediğinden emin olun. Temas halinde bol su akan gözleri yıkayın. Merhem mideye girerse, o zaman birkaç таблетка актиф kömürün ilavesi ile hemen su ile yıkanmalıdır.
Hamilelik ve emzirme
Topikal olarak uygulandıı için gebe kadınlarda ve emzirme döneminde kullanılır. Bu ilaç, deriden kan dolaşımına emilmez ve annenin vücudunu olumsuz yönde etkilemez.
Bekleme döneminde veya bir çocuğu beslerken, bir kadın, aşağıdakilerin tedavisinde merhem uygulayabilir:
- отит и синюзит;
- akne ve siyah nokta;
- aşınmaları tedavi etmek, yanıklar (küçük), deri iltihabı.
Ancak kendi kendine ilaç верме ве бир doktora danışmanız gerekmiyor.
Bileşenlerinalerjik reaksiyonlara yol açmaması ve zararlı etkilere yol açmaması nedeniyle, bu merhemin bebeklerin bile tedavisi için reçete edilmesi önemlidir. Levomekolardımıyla, göbek bağı yeni doğan bebeklerde, böcek ısırıklarında, kesiklerde, ülserlerde ve bebeğin cildindeki küçük yaralarda tedavi edilir. Aşılama bölgesi iltihaplandıysa, bu durumda bu merhem kullanmaya da değer.
Aşırı doz gözlenmedi.
Ян эткиси
ok etkili olmadığı için bu ilacın çok küçük yan etkileri vardır. Надир durumlarda, hastalar merhem uygulamasında hafif bir kaşıntı, kızarıklık veya döküntü şeklinde hafif biralerjik reaksiyona sahipti. Bazen ciltte bir kovan görünür.
Композиция и фармакокинетик
Eğer az miktarda merhem gerekiyorsa, eczanede 40 грамм Levomekol ile bir alüminyum tüp satın alabilirsiniz. Etkilenen geniş cilt bölgelerinin tedavisinin gerekli olması durumunda, merhemin 100 ве 1000 грамм оларак пакетлендиğи кою кам каванозларин сатин алынмаси даха карли олакактыр.
İlacın bileşimi sadece 2 ana bileşeni içerir – метилурацил и хлорамфеникол. İlk madde yaraları iyileştirir ве ikincisi onları dezenfekte eder. Birikmiş irin yaraların hızlı bir şekilde temizlenmesi çok önemlidir, çünkü kan enfeksiyonu şeklindeki korkunç sonuçları önler, bu da ekstremitelerin veya ölümün amputasyon amputasyon.
Bitmiş merhemin her bir gramında 40 грамм метилурацила и 7,5 мг хлорамфеникол булунур. Yardımcı maddeler olarak polietilen oksit ve polietilen oksit kullanılmaktadır.Merhem yüksek kalitede hazırlanırsa, sarı bir gölge ile beyaz olacaktır.
Акне тедависи
Levomekol sivilce tedavisinde kendini göstermiştir. Merhem uygulama yöntemi, cilt üzerindeki akne büyüklüğüne ве dağılımına bağlıdır. Yanaklarda çok Sayıda küçük sivilce varsa, Levomekol yüzün tüm etkilenmiş yüzeyi üzerinde ince bir tabaka halinde dağıtılabilir.
Tek büyük iltihaplı sivilce varsa, merhem küçük bir parça pamuk yünü ile kaplı, aynı tabakada 2 ila 3 saat boyunca doğrudan sivilce üzerine uygulanır.İki hafta içerisinde döküntü yüzden çıkar ve cildi yumuşak ve pürüzsüz bırakır. Тек бир акне 2-3 гюн içinde düzelir. Bu merhem ile, akne vücudun her yerinde tedavi edilebilir.
года
(Görüşlerinizi yorumlarınızda bırakın)
Levomekol merhem kullanarak çok memnun. Birkaç yıl boyunca hemoroidlerden muzdaripti. Doktor tarafından reçete edildiği gibi, iltihabı gideren ve patojenik mikroflorayı öldüren bir merhem kullandı. Татьяна Васильевна, Тверь
Levomekol’unardımıyla çocuğumu sürekli burun akıntısı ile tedavi ediyorum.Bunu yapmak için sıradan bir pamuklu çubuk alıyorum, ucuna az miktarda merhem sürün ve çocuğa günde 2 kez nazal geçişler yalayın. Birkaç gün boyunca kronik rinit tamamen kaybolur. Елена, Кемерово bölgesi
Birkaç ay önce elim yanıyor. Yaralar iltihaba başladı. Levomekol merhemiardımıyla kısa sürede sadece yarayı pustan temizlemekle kalmayıp aynı zamanda onu iyileştirmek de mümkün olmuştur. Анатолия, Московская
* – İzleme sırasında birkaç satıcı arasındaki ortalama değer halka arz değildir.
.Levomekol (мазь) – pentru ce se utilizează, Instrucțiuni, Recenzii
аналог
Сейчас существуют аналогии в комплекте. Există și alte unguente cu antibiotice:
Aceste medicamente nu sunt analogistructurei complete, consultați-vă medicul.
до
130 р. Prețul mediu онлайн * 130 стр.
Unde să cumpărați:
Instrucțiuni de utilizare
mărturie
Medicii din differite țări din lume мазь Levomekol este adesea folosit ca un tratament pentru răni purulente .Această subjectă într-o perioadă scurtă de timp poate elimina processul воспаление дин esuturi și poate dezinfecta rana. Левомеколь разрушает полную патогенетическую микрофлору, устраняет умфлору țesuturilor.
Cu ajutorul acestui инструмент для загара:
- al doilea și al treilea ars,
- fierbe,
- Трофическая язва
- разнообразных leziuni purulente ale pielii.
Dacă nu există nici onglație i puroi, atunci D-Panthenol sau orice unguent de vindecare este mai bun.
În diveramentele chirurgiei purulente, мазь Levomekol este mâna dreaptă a medicului. Cu ajutorul său, cusăturile, rănile, tăieturile sunt prelucrate.
cerere
Unguentul Levomekol a aplicat numai in external. Substanța este aplicată pe rană cu un strat subțire. Apoi, această zonă de piele trebuie acoperită cu o bucată mică de tifon steril. Este necesar să o rostogoliți în mai multe straturi. Tratarea ranii în acest fel ar trebui să fie de 2-3 ori pe zi.Imediat ce puroiul este complete ellelation, tratamentul poate fi oprit.
n medie, tratamentul cu acest unguent durează între 5 și 10 zile. N cazul în care rana purulentă este mare și se duce adânc în corp, Levomekol se aplică pe un ervețel rulat din tifon și injectat în cavitatea plăgii. Este de remarcat faptul că pentru tratamentul intern al unei răni profunde, unguentul ar trebui încălzit la 35 de grade. Numai apoi înmuiați-l cu un ervețel.
! Alte unguente antimicrobiene:
ervețelele impregnate sunt injectate în cavitatea rănii până când puroiul dispare Complete.Ervețele nu ar trebui să umple Complete rana, ar trebui să fie într-o stare liberă. Dacă rana este foarte îngustă, atunci nu ar trebui să încercați să injectați unguentul cu ervețele. Pentru a face acest lucru, trebuie să utilizați un cateter, prin care să submitți unguent în rană.
Unguentul Levomekol является незаменимым продуктом в tratamentul rănilor de presiune la pacienții mincinoși. Poate fi folosit i pentru tratarea acneei purulente, a rănilor de înjunghiere, a tăieturilor de orice adâncime, eczemelor umi a porumbeilor.
Противопоказания
Când utilizați Levomekol, merită să refuzați utilizarea altor unguente și medicamente similare. Asigurați-vă că instrumentul nu intră în ochi sau în esofag. În caz de contact, spălați ochii cu multă apă curentă. Dacă unguentul intră в животе, atunci trebuie imediat spălat cu apă, cu adăugarea a câteva comprimate de cărbune activat.
Sarcina și alăptarea
Se utilizează în tratamentul femeilor gravide i în timpul alăptării, deoarece este aplicat topic.Acest medicament nu este Absorbit prin piele în sânge și nu afectează negativ corpul mamei.
pern perioada de așteptare sau hrănirea unui copil, o femeie poate aplica unguent în tratamentul:
- otita si sinuzita;
- acnee și puncte negre;
- pentru a trata abraziunile, arsurile (minore), influenaia pielii.
Dar nu se auto-medicate i trebuie să consulte un doctor.
Este de remarcat faptul că acest unguent este prescris pentru tratamentul sugarilor, deoarece components sale nu produc reacțiialergice și nu duc la efecte dăunătoare.Cu ajutorul lui Levomekol, cordonul ombilical este tratat la nou-născuți, mușcături de insecte, tăieturi, ulcere și răni mici pe pielea bebelușului. Cn cazul în care locul de vacinare a festered, atunci, în acest caz, merită, de asemenea, să utilizați acest мазь.
Nu sa observat supradozajul.
Kyky τη τηotkykyky notototky τη τη τηot τηky τη not
Acest medicament are o gamă foarte mică de efecte secundare, deoarece nu este foarte activ. N cazuri редко, pacienții au prezentat o ușoară reacțiealergică sub forma unei mici mâncărimi, roțeață sau erupție cutanată în zona de aplicare a unguentului.Uneori apar urticarie pe piele.
Compoziție și farmacocinetică
Dacă aveți nevoie de o cantitate mică de unguent, atunci puteți cumpăra în farmacie un tub de aluminiu cu 40 de grame de Levomekol. Cn cazul în care este necesar tratamentul suprafețelor mari ale pielii afectate, va fi mai profitabil să cumpărați borcane din sticlă întunecată în care unguentul este ambalat на 100 и 1000 грамм.
Лекарственный состав с синусом включает два основных компонента – метилурацил и клорамфеникол.Прима субстанция виндека ранил, иар аль doilea le dezinfectează. Curățarea rapidă a rănilor din puroi acumulat este foarte importantă, deoarece împiedică conscințele teribile sub formă de influencție a sângelui, ceea ce poate duce la amputarea extremităților sau moartea.
40 грамм метилурацила и 7,5 мг клорамфеникола для загара на грамм мази в конце. Polietilenoxidul i oxidul de polietilenă sunt utilizați ca материальные вспомогательные вещества. Dacă unguentul este pregătit cu o înaltă calitate, acesta va fi alb, cu o nuanță de galben.
Tratamentul acneei
Levomekol sa arătat bine în tratamentul acneei. Metoda de aplicare a unguentului depinde de mărimea i distribuția acneei pe piele. Dacă pe obraji există un număr mare de cosuri mici, atunci Levomekol poate fi distribuit într-un strat subțire pe toată suprafața afectată a feței.
Dacă existsă o singură acnee внутри, atunci unguentul este aplicat în același strat direct pe coș timp de 2 până la 3 ore, acoperit cu o mică bucată de vată de bumbac.În decurs de două săptămâni, erupția cutanată Vine de pe față, lăsând pielea moale și netedă. O singură acnee se resolvă на 2-3 дня. Cu acest unguent, acneea poate fi tratată pe tot corpul.
отзывов
(Lăsai-vă feedback în commentarii)
Foarte mulțumit de utilizarea unguentului Levomekol. De câțiva ani a suferit hemoroizi. Așa cum a prescris medicul, например, folosit unnguent, лечит воспаление легких, ucis микрофлору patogenă.Татьяна Васильевна, Тверь
Cu ajutorul lui Levomekol trăiesc in mod constant copilul meu cu un nas curbat. Pentru a face acest lucru, iau un tampon obișnuit de bumbac, pune o cantitate mică de unguent pe vârful și lubrifiați copilul cu pasaje nazale de 2 ori pe zi. Rinita cronică cîteva zile dispare complete. Елена, область Кемерово
Acum câteva luni am dat o mână arsă. Rana a inceput sa se intorce. Cu ajutorul unguentului Levomekol, într-un timp scurt a fost posibilă nu numai curățarea rănirii de puroi, ci și vindecarea mainială a acesteia.Анатолия, Московская
* – Valoarea medie în rândul mai multor vânzători în momentul monitorizării nu este o ofertă publică.
.Схема плечевого сустава человека: Плечевой сустав: анатомия, строение, особенности, форма
Плечевой сустав (по-латыни articulatio humeri – «артикуляцио хумери») является самым крупным и главным соединением, которое связывает верхнюю конечность с туловищем. У животных это сочленение играет одинаковую роль наряду с тазобедренным суставом. Это объясняется их предназначением – у млекопитающих лапы используются только в качестве опоры. Поэтому у них плечевое сочленение более прочное, но малоподвижное вследствие другого расположения мышц, связок и лопатки.
У человека в связи с прямохождением (то есть только на ногах) плечевой сустав начинает использоваться для выполнения точных движений. Такие особенности, как прочность и малоподвижность могли бы сильно помешать развитию человека. Поэтому некоторые его части – например, дополнительные связки – во время эволюции уменьшились или совсем исчезли. Взамен человек получил большой объём движений в нём, который сочетается с достаточной силой мышц, окружающих плечевой пояс.
Содержание статьи
Плечевой сустав – это самое подвижное сочленение в организме человека, которое обеспечивает нас возможностью выполнять разнообразные движения верхней конечностью. Это основной сустав, который соединяет руку с туловищем.
У животных плечевой сустав менее подвижен и более надежно укреплен связками и мышцами, его основная функция в данном случае – опорная. У человека в связи с прямохождением в процессе эволюции плечевое сочленение несколько поменяло свое строение, так как теперь его основной функцией стала не опора, а обеспечение высокой амплитуды движений верхней конечностью. Из-за этого сустав стал менее прочным, что является его уязвимым местом, но одновременно такие «жертвы» позволяют человеку выполнять самые разнообразные движения руками.
Рассмотрим особенности строения этого сочленения и самые частые его заболевания.
Анатомия плечевого сустава
В образовании плечевого сустава принимают участие две кости: плечевая кость и лопатка. Суставные поверхности представлены головкой плеча и суставной впадиной лопатки и покрыты гиалиновой хрящевой тканью. Формы суставных поверхностей обеих костей не соответствуют друг другу, то есть нет полной конгруэнтности.
Для справки: конгруэнтность сочленения – это взаимное соответствие формы суставных поверхностей костей, которые соединяются между собой, образуя сустав. Если поверхность теряет конгруэнтность, то движения в сочленении становятся затрудненными, а в некоторых случаях даже полностью невозможными.
К счастью, природа позаботилась о человеке и обеспечила конгруэнтность плечевого сустава за счет дополнительного хрящевого образования – суставной губы, которая располагается по всей окружности суставной впадины лопатки и как бы «заключает головку плечевой кости в чашу», обеспечивая одновременно стабильность и подвижность в сочленении.
МРТ позволяет детально рассмотреть строение плечевого сустава и выявить возможные нарушения
По своему строению плечевой сустав относится к простым, комплексным и шаровидным сочленениям. Движения в нем возможны по всем трем осям.
Простой сустав – это сочленение, в построении которого принимают участие не более 2 суставных поверхностей.
Комплексный сустав – тот, который содержит в себе дополнительные хрящевые образования для обеспечения конгруэнтности (в данном случае – суставная губа).
Шаровидный сустав – это характеристика его формы. В данном случае одна из суставных поверхностей представлена в виде выпуклой шаровидной головки, а вторая формирует соответствующую вогнутую суставную впадину. Такая форма сочленения позволяет ему выполнять движения в 3-х взаимно перпендикулярных осях.
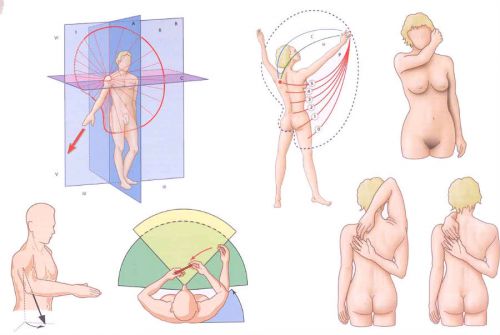
Форма и строение плеча позволяют выполнять высокоамплитудные движения по 3-м взаимно перпендикулярным осям
Плечевой сустав заключен в суставную капсулу, укреплен внутрисуставными и внесуставными связками, снаружи имеется мощный мышечный каркас, который защищает сочленение и обеспечивает ему дополнительную стабилизацию. Также около сустава находится несколько синовиальный сумок (бурс), обеспечивающих скольжение сухожилий мышц, которые прикрепляются в области плечевого сочленения.
Строение плечевого сустава
Суставная капсула
Синовиальная оболочка крепится по окружности суставной впадины лопатки на границе суставной хрящевой губы. Она полностью охватывает головку плеча и фиксируется вокруг анатомической шейки плечевой кости. Капсула сама по себе достаточно просторная и слабо натянута, имеет различную толщину.
Наиболее укреплены верхняя и наружная части капсулы, так как в этом месте в нее вплетаются соединительнотканные волокна мышц плеча. Самая тонкая и уязвимая с анатомической точки зрения часть капсулы – это ее передняя поверхность.
Во время движений сухожилия мышц, которые крепятся к капсуле, оттягивают ее и не дают ущемляться между костями.
Связки
Плечевой сустав и его капсула укреплены такими связками:
- Клювовидно-плечевая – она берет свое начало от клювовидного отростка лопатки, далее перекидывается через головку плечевой кости и крепится к большому бугорку плеча. Основная функция – укреплять сустав и его капсулу снаружи, препятствуя избыточному разгибанию.
- 3 плечесуставные связки (верхняя, средняя и нижняя), которые слабо выражены и являются утолщением капсулы. Они укрупняют сочленение по передней поверхности.
Связки и капсула плечевого сочленения
Синовиальные сумки
Рядом с суставом плеча находится несколько синовиальных бурс. Они обеспечивают плавность движений в сочленении, легкое скольжение сухожилий мышц плеча и защищают капсулу от растяжений.
Следует знать, что количество таких бурс непостоянное и может существенно отличаться у различных людей. Чаще всего встречаются такие бурсы:
- подлопаточная (1 на рисунке),
- подклювовидная (8 на рисунке),
- двойная поддельтовидная (2 и 3 на рисунке).
Синим цветом обозначены возможные варианты синовиальных сумок плеча
Каждая из этих синовиальных сумок может воспаляться и быть причиной развития бурсита, который часто входит в состав такой патологии, как плече-лопаточный периартрит.
Мышечный каркас
Мышцы в области плеча играют основную роль по укреплению и защите сустава. Они образуют так называемую ротаторную манжету плеча (надостная, подостная, подлопаточная, малая круглая), которая обеспечивает основной объем движений в сочленении. Их сухожилия вплетаются в капсулу, укрепляя ее, а мышечные волокна защищают сустав снаружи.
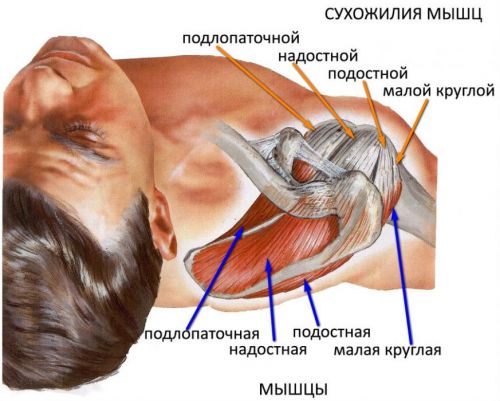
Ротаторная манжета плеча обеспечивает не только движения в суставе, но и укрепляет его за счет сухожилий отдельных мышц, которые ее составляют
Дельтовидная мышца является самой большой мышечной структурой пояса верхней конечности. Она охватывает плечевой сустав со всех сторон. Она отводит руку до максимального угла и сгибает верхнюю конечность в плече.
Большая круглая мышца принимает участие в разгибании плеча, вращает его внутрь и приводит к туловищу.

Дельтовидная мышца создает прекрасный защитный каркас для плечевого сустава
Функции сочленения
Как уже было сказано, плечевой сустав – самый подвижный из всех сочленений организма человека. Движения в нем осуществляются за счет нескольких факторов: формы и строения, наличия связок и мышц, капсулы и синовиальных сумок. Варианты движений:
- сгибание и разгибание,
- отведение и приведение,
- вращение внутрь и наружу.

Амплитуда движений в здоровом плечевом суставе
Заболевания плечевого сустава
Условно все патологии плечевого сустава можно разделить на 4 группы:
- Дегенеративные, которые развиваются на фоне перегрузок компонентов сустава и их постепенного разрушения, например, артроз.
- Воспалительные, которые вызваны инфекционными агентами, аутоиммунной агрессией иди аллергическими реакциями.
- Травматические, которые возникают вследствие воздействия травмирующей силы, например, вывихи, подвывиха, растяжение и разрыв связок, капсулы, внутрисуставные переломы костей.
- Врожденные, которые возникают на фоне врожденного недоразвития отдельных компонентов сочленения (дисплазии).
Рассмотрим заболевания, которые чаще всего встречаются на практике.
Деформирующий остеоартроз
Это заболевание, которое входит в группу дегенеративно-дистрофических поражений опорно-двигательного аппарата и сопровождается медленным, но неуклонным разрушением гиалинового хряща, соответствующими симптомами и последствиями.
Причин заболевание может иметь много. Чаще всего просматривается связь между перенесенной травмой плеча, наличием обменных и эндокринных заболеваний, генетической склонностью к артрозу.

Боль в плече – основные симптомы всех артроза
Как правило, артроз плеча – это только одно из проявлений генерализированного патологического процесса, которое сочетается с повреждением коленных, тазобедренных, голеностопных суставов, мелких сочленений стоп и кистей рук. Гораздо реже артроз плеча протекает в изолированной форме и вызван, как правило, травмой (посттравматический).
Симптомы, которые позволяют заподозрить артроз:
- боль в плече, особенно после физических нагрузок;
- ограничение амплитуды движений в сочленении вначале из-за боли, в дальнейшем из-за развития анкилоза;
- хруст при движениях;
- деформация области плеча.
Более детально ознакомиться с артрозом плеча можно в этой статье.
Прогноз заболевания полностью индивидуален и зависит от причины патологии, от возраста пациента, наличия сопутствующей патологии, лечебной программы. Благодаря современным лекарственным препаратам и развитию реконструктивной хирургии, в большинстве случаев удается сохранить работоспособность сочленения, но иногда развивается полный анкилоз и конечность утрачивает свою функцию.
Плечелопаточный периартрит
Это не отдельное заболевание, а целая группа поражений околосуставных тканей плеча, которые характеризируются очень похожими симптомами. Основные признаки периартрита или периартроза (такое название также можно часто встретить) – это хроническая боль в плече и ограничение амплитуды нормальных движений. Развиваться патология может вследствие повреждения капсулы сочленения, синовиальных бурс, сухожилий и мышц плеча.
Чаще всего причиной плечелопаточного периартрита является повреждение сухожилий мышц плечевого пояса
Список отдельных нозологических форм, которые входят в группу плечелопаточного периартроза (на их долю приходится 80% всех случаев болевого синдрома в плече):
- тендинит ротаторной манжеты плечевого сустава;
- субакромиальный бурсит;
- кальцифицирующий тендо-бурсит;
- тендинит длинной головки бицепса плеча;
- склерозирующий капсулит;
- цервикобрахиалгия.
Более подробно о плечелопаточном периартрите и заболеваниях, которые в него входят, можно почитать в этой статье.
Артрит плеча
Это поражение плечевого сустава воспалительной природы. Основные причины артрита – ревматизм, нарушение обмена веществ при подагре, инфекции (реактивный и гнойный артрит), ревматоидный артрит, поражение плечевого сустава при системных аутоиммунных заболеваниях, при аллергических реакциях, травматическое повреждение.
Рентгенография позволит выяснить точную причину боли в плечевом суставе
Среди симптомов артрита чаще всего встречается боль, нарушение функции сочленения, покраснение и отек области плеча, возможны общие симптомы болезни – лихорадка, общее недомогание, сыпь и пр. (зависит от причины воспаления).
Более подробно об артрите плеча и разновидностях болезни можно почитать в этой статье.
Подводя итог, следует сказать, что плечевой сустав – это уникальное сочленение в организме человека, которое позволяет выполнять даже самые сложные и вычурные движения руками. Но в силу своих анатомо-физиологических особенностей данное сочленение подвержено повышенному риску травм и различных болезней, поэтому каждый человек должен внимательно относиться к здоровью и прислушаться к своим ощущениям в плечах, чтобы вовремя выявить и вылечить возможное заболевание.
УДК: 617.572 (075.8)
К 38
Кивва А.Н. Топографическая анатомия плечевого сустава: учебно-методические рекомендации для студентов 4 курса лечебно-профилактического факультета, осваивающих основную образовательную программу по специальности 060101-«Лечебное дело» /А.Н.Кивва.- Ростов н/Д, 2013.-30 с.
Составлены в соответствии с федеральной типовой программой по дисциплине «оперативная хирургия и топографическая анатомия», Государственным образовательным стандартом, рабочей программой кафедры, утвержденной на Ученом Совете РостГМУ.
Для студентов лечебно-профилактического факультета.
рассмотрены и рекомендованы к использованию на заседании кафедры оперативной хирургии и топографической анатомии
протокол №3 от 12 ноября 2012 года
на заседании цикловой предметной комиссии
протокол №5 от 7 декабря 2012 года
Утверждено центральной методической комиссией ГБОУ ВПО РостГМУ Минздравсоцразвития России. Протокол № 4 от 11 декабря 2012 года.
Председатель ЦМК проректор ГБОУ ВПО РостГМУ Росздрава профессор Н.В. Дроботя
АВТОР: Кивва А.Н.- доцент кафедры оперативной хирургии и топографической анатомии ГБОУ ВПО РостГМУ Росздрава, доктор медицинских наук
РЕЦЕНЗЕНТЫ:
Татьянченко В.К. Профессор кафедры хирургических болезней №4 с курсами детской хирургии; колопроктологии и эндоскопической хирургии; оперативной хирургии, клинической анатомии, патологической анатомиии судебно-медицинскойэкспертизы; сердечно-сосудистой хирургии; торакальной хирургии ГБОУ ВПО РостГМУ Росздрава, д.м.н., профессор Батыров Н.Н.- заведующий кафедрой травматологии и ортопедии Туркменского государственного медицинского университета, к.м.н.
ВВЕДЕНИЕ
Знание топографической анатомии плечевого сустава представляет интерес для представителей целого ряда врачебных профессий. Поэтому подготовленные учебно-методические рекомендации нацелены на улучшение подготовки студентов к будущей врачебной работе. В представленных учебно-методических рекомендациях дана анатомическая характеристика плечевого сустава, рассмотрены поверхностные и глубокие анатомические структуры. Обращено внимание на детали строения, имеющие практическое значение. Стремясь акцентировать внимание студентов на прикладных вопросах, приводится топографо-анатомическое обоснование некоторых клинических симптомов.
Текст сопровожден рисунками, взятыми из руководств по анатомии и хирургии и дающими довольно полное представление о послойном строении области плечевого сустава. В учебно-методических рекомендациях имеются контрольные вопросы для проверки качества усвоения изложенного материала.
Учебно-методические рекомендации разработаны на основе федеральной примерной программы по дисциплине оперативная хирургия и топографическая анатомия, Государственному образовательному стандарту высшего профессионального образования по специальности 060101 (040100) — Лечебное дело. Данные рекомендации составлены в соответствии с рабочей программой кафедры оперативной хирургии и топографической анатомии, утвержденной на Ученом Совете РостГМУ.
Предлагаемые учебно-методические рекомендации предназначены для подготовки к практическим занятиям и экзаменам по оперативной хирургии и топографической анатомии на 4 курсе студентами лечебно-профилактического факультета, а также могут быть полезны врачам-интернам.
КОСТНЫЕ ОБРАЗОВАНИЯ, РАСПОЛОЖЕННЫЕ В ОБЛАСТИ ПЛЕЧЕВОГО СУСТАВА
В образовании плечевого сустава принимают участие лопатка и плечевая кость. Поэтому, прежде всего, целесообразно рассмотреть анатомические образования этих костей, связанные с топографией плечевого сустава.
Рис.1. Лопатка, правая. Латеральный край.
На верхнем крае возле наружного угла располагается клювовидный отросток (processuscoracoideus), медиальнее которого имеется вырезка лопатки (incisurascapulae). Клювовидный отросток и подсуставной бугорок отделены от суставной впадины шейкой лопатки (collumscapulae). Ость лопатки (spinascapulae), переходит в акромион (acromion), имеющий угол (angulusacromialis) (рис.2).
Рис.2. Лопатка, правая. Вид спереди и сзади
Рис.3. Проксимальный конец плечевой кости.
Головка плечевой кости (caputhumeri) покрыта гиалиновым хрящом. Анатомическая шейка (соllит anatomicum) отделяет головку плечевой кости от остальной её части. Большой бугорок {tuberculummajus) находится на латеральной поверхности плечевой кости и служит местом прикрепления надостной (т. supraspinatus), подостной (т. infraspinatus) и малой круглой мышц (т. teresmajor), обеспечивающих наружную ротацию плеча.
Малый бугорок (tuberculumminus) располагается на передней поверхности плечевой кости и служит местом прикрепления подлопаточной мышцы (т. subscapularis). Межбугорковая борозда (sulcusintertubercularis) расположена между большим бугорком и гребнем большого бугорка (cristatuberculimajoris) с одной стороны и малым бугорком и гребнем малого бугорка (cristatuberculiminoris) с другой, в которой проходит сухожилие длинной головки двуглавой мышцы плеча (т. bicepsbrachii). Хирургическая шейка (collumchirurgicum) расположена ниже бугорков и соответствует расположению эпифизарного хряща (рис.5).
Рис.5. Плечевая кость, правая. Вид спереди и сзади.
СУСТАВНЫЕ ПОВЕРХНОСТИ КОСТЕЙ, ОБРАЗУЮЩИЕ ПЛЕЧЕВОЙ СУСТАВ
Плечевой сустав (ariiculatiohumeri) образован головкой плечевой кости (caputhumeri) и суставной впадиной лопатки (cavitas glenoidalis scapulae) (рис.6,7).
Величина суставной впадины вчетверо меньше головки плечевой кости, и её объём увеличивается за счет хрящевой суставной губы (labrum glenoidale) (рис.8), которая одновременно является амортизатором, смягчающим резкие движения в суставе. Тем не менее, остающаяся неконгруэнтность является причиной вывихов плечевой кости.
Рис.6. Плечевой сустав, правый. Вид спереди.
Рис.7. Рентгенограмма плечевого сустава
СВОД ПЛЕЧА
Между наружным концом клювовидного отростка и средней частью внутренней поверхности акромиона натянута плотная, шириной 0,8-1 см lig. сoracoacromiale (рис.8,18).
Находясь над суставом, эта связка вместе с акромионом и клювовидным отростком образует свод плеча. Свод ограничивает отведение плеча вверх в плечевом суставе до горизонтального уровня. Выше рука поднимается уже вместе с лопаткой.
Рис.8. Свод плеча
ПРОЕКЦИЯ СУСТАВНОЙ ЩЕЛИ ПЛЕЧЕВОГО СУСТАВА
Суставная щель плечевого сустава проецируется спереди (рис.9.) на верхушку клювовидного отростка (пальпируется ниже наружной части ключицы в глубине sulcus deltopectoralis), снаружи— по линии, соединяющей акромиальный конец ключицы с клювовидным отростком, сзади — под акромионом, в промежутке между акромиальной и остистой частями дельтовидной мышцы (рис.10).
Рис.9. Проекция суставной щели плечевого сустава спереди
Рис.10. Проекция суставной щели плечевого сустава снаружи и сзади
МЫШЦЫ ПЛЕЧЕВОГО СУСТАВА.
Главная роль в укреплении плечевого сустава и его капсулы принадлежат мышцам (рис.11,12,13).
Рис.11. Начало и прикрепление мышц на плечевой кости. Рис.12. Начало и прикрепление мышц на лопатке
Снизу от сустава не покрывая капсулу, находится длинная головка m. triceps, начинающаяся от tuberculum infraglenoidale.
Снаружи и сверху (рис.14) сустав покрыт дельтовидной мышцей, непосредственно не связанной с суставной капсулой. Мышца состоит из задней (остистой), начинающейся от лопаточной ости, средней (акромиальной) берущей начало от акромиона и передней (ключичной) частей. После схождения волокна мышцы общим сухожилием прикрепляются к дельтовидной бугристости плечевой кости.
Рис.13. Схема мышц, располагающихся в области плечевого сустава
Под дельтовидной мышцей располагается сухожилие длинной головки двуглавой мышцы плеча, начинающейся на tuberculum supraglenoidale и проходящее через полость сустава. Сухожилие ограничивает движения головки плеча кверху и кпереди и удерживает суставные концы костей.
Затем сухожилие ложится в межбугорковую борозду, окруженная межбугорковым синовиальным влагалищем и далее соединяется с короткой головкой, начинающейся от клювовидного отростка.
Рис.14. Мышцы, прикрывающие сустав сверху и спереди
Сустав спереди (рис.14,15) прикрывает 1) короткая головка m. biceps,
2) проходящая рядом с нейm. coracobrachialis (начинается от верхушки клювовидного отростка, а прикрепляется ниже середины медиальной поверхности плечевой кости по ходу гребня малого бугорка. Функция — поднимает руку и приводит к срединной линии,
3) m. subscapularis начинающаяся в подлопаточной ямке, прикрепляющаяся к малому бугорку и её гребню. Сухожилие срастается с передней поверхностью капсулы плечевого сустава, которую мышца при сокращении оттягивает. В случаях когда сухожилие подлопаточной мышцы верхней своей частью проходит в полости сустава верхне-передняя стенка последнего оказывается несколько ослабленной. Функция – пронирует плечо и участвует в приведении его к туловищу. Иннервация n. subscapularis (C5-C7). Кровоснабжение a. subscapularis.
а также 4) наиболее поверхностно расположенная m. pectoralismajor, которая начинается от ключицы, грудины, хрящей 2-7 ребер прикрепляясь к гребню большого бугорка. Функция — приводит и вращает плечо вовнутрь. Иннервация n. pectoralis medialis et lateralis (C5-Th 1). Кровоснабжение a. thoracoacromialis, thoracica lateralis.
Рис.15. Мышцы, прикрывающие плечевой сустав спереди
Сзади (рис.16) и сверху плечевой сустав прикрыт сухожилием m. supraspinatus, которая начинается в надостной ямке, проходит под акромионом, прикрепляясь к большому бугорку плечевой кости. Концевое сухожилие срастается с задней поверхностью суставной капсулы и при своём сокращении оттягивает её, предотвращая ущемление.
Функция — отводит плечо, слегка поворачивая его кнаружи. Иннервация n. suprascapularis (C5-C6).
Кровоснабжение а. suprascapularis, circumflexa scapula.
Рис.16. Мышцы, покрывающие сустав сзади
Сзади плечевого сустава располагается также и сухожилие m. infraspinatus, которая начинается почти от всей поверхности подостной ямки и прикрепляется к большому бугорку плечевой кости ниже места прикрепления m. supraspinatus и выше прикрепления сухожилия m. teres minor.
Подостная мышца сращена с капсулой, прикрыта сверху дельтовидной и трапецевидными мышцами, а в нижних отделах широчайшей мышцей спины и большой круглой.
Функция — поднятую руку отводит назад и вращает плечо кнаружи.
Иннервация n. suprascapularis (C5-C6). Кровоснабжение а. suprascapularis, circumflexa scapula.
Кроме того, сзади плечевой сустав прикрыт сухожилием m. teresminorначинающейся от латерального края лопатки и прикрепляющейся к большому бугорку плечевой кости. Сухожилие срастается с задней поверхностью суставной капсулы плечевого сустава и при сокращении оттягивает капсулу.
Функция — супинирует плечо (вращает плечо кнаружи) несколько отводя его кзади.
Иннервация n.axillaris (C5-C6). Кровоснабжение а. circumflexa scapula.
Таким образом, сверху и сзади капсула сустава укреплена связками и сухожилиями мышц, а снизу и изнутри такого укрепления нет. Это в значительной степени обуславливает то, что в большинстве случаев головка плечевой кости вывихивается вперед и внутрь.
СУСТАВНАЯ КАПСУЛА И СВЯЗКИ ПЛЕЧЕВОГО СУСТАВА
Суставная капсула плечевого сустава свободна и относительно тонка. Она прикрепляется на лопатке к костному краю суставной впадины и, охватив головку плеча, оканчивается на анатомической шейке (рис.17).
Рис.17. Суставная капсула плечевого сустава. Вид сзади.
Фиброзный слой суставной капсулы имеет утолщенные и слабые участки. Утолщенные образуются за счет связок, (рис.18) наиболее выраженная из них — lig. coracohumerale, начинающаяся от наружного края клювовидного отростка и направляющаяся к большому и в меньшей степени к малому бугоркам плечевой кости. Причем большая часть ее волокон вплетается в капсулу в верхней и задней частях. Связка расположена между сухожилиями надостной и подлопаточной мышц. Непостоянна встречается в 59% случаев.
Мало развиты (лучше определяются на внутренней поверхности капсулы) так называемые суставно-плечевые связки, ligg. glenohumerale, или связки Флуда [Flood], верхняя, средняя и нижняя (рис.19). Они натянуты между анатомической шейкой и labrum glenoidale.
Рис. 18. Связки и свод плеча
Между связками остаются «слабые места». Особенно тонка капсула между средней и нижней связками Флуда — это место является передним «слабым местом» капсулы. При отсутствии средней связки (встречается в 1/6 случаев) легко может быть получен вывих в плечевом суставе.
Рис.19. Связки Флуда и межбугорковый заворот
ЗАВОРОТЫ СУСТАВНОЙ КАПСУЛЫ.
Полость плечевого сустава расширена за счет трех заворотов (выпячиваний синовиальной оболочки): подмышечного, межбугоркового и подлопаточного (рис.20). На протяжении заворотов капсула сустава наименее противостоит давлению со стороны скопившейся в его полости жидкости, а при гнойном омартрите именно здесь происходит прорыв гноя в соседние области, образуя параартикулярные затеки.
Рис.20. Завороты и сумки
Подмышечный заворот (recessus axillaris) соответствует передне-нижнему отделу капсулы, который расположен в щели между подлопаточной и началом длинной головки трехглавой мышцы и опускается до хирургической щели плеча. Тотчас кнутри от подмышечного заворота в месте его прикрепления к хирургической шейке проходит подмышечный нерв, который при вывихе нередко повреждается и вовлекается в процесс при артритах. Сзади подмышечный заворот прикрыт m. teres minor, что позволяет подойти к нему через щель между этой мышцей и подостной не входя в контакт с подмышечным нервом, проходящим в четырехстороннем отверстии. Подмышечный заворот, являясь более свободным и низко расположенным, может служить основным местом скопления гноя при воспалении сустава. Пути распространения гнойных затеков из подмышечного заворота вниз через 3 или 4 стороннее отверстия в подмышечную ямку или по ходу длинной головки трицепса в заднее фасциальное ложе плеча.
Межбугорковый заворот представляет по существу синовиальное влагалище сухожилия длинной головки бицепса. Оно лежит на передне-латеральной поверхности проксимального конца плечевой кости в межбугорковой борозде. На этом участке суставная капсула перекидывается в виде мостика над бороздой, а дальше в борозду продолжается лишь синовиальный ее слой, образуя пальцевидный карман, окружающий сухожилие длинной головки двуглавой мышцы плеча, оканчивающийся слепо на уровне хирургической шейки плечевой кости. Из-за плотного прикрытия межбугоркового заворота сухожилиями гной редко прорывается через него. Если это происходит, то гной попадает в поддельтовидное пространство и переднее фасциальное ложе плеча с вторичными затеками по ходу сосудисто-нервных пучков.
Подлопаточный заворот находится на уровне передне-верхнего отдела шейки лопатки и представляет собой синовиальную сумку подлопаточной мышцы, (bursasynovialissubscapularis) располагающуюся на передней поверхности капсулы сустава под верхним отделом сухожилия подлопаточной мышцы и всегда сообщающуюся с полостью сустава одним-двумя отверстиями. При разрыве подлопаточного заворота гной распространяется кзади и медиально в подлопаточное костно-фиброзное ложе или в подмышечную впадину.
СИНОВИАЛЬНЫЕ СУМКИ.
Вокруг сустава расположено значительное количество синовиальных сумок, составляющих скользящий аппарат мышечно-сухожильных образований (рис.21).
Рис.21. Расположение синовиальных сумок области плечевого сустава. Вид спереди
Кроме уже известной bursasynovialissubscapularis (подлопаточный заворот) расположенной на границе дельтовидной и подключичной областей, между шейкой лопатки и сухожилием подлопаточной мышцы имеется также лежащая выше и поверхностнее bursasubcoracoidea, расположенная между основанием клювовидного отростка и верхним краем сухожилия подлопаточной мышцы. Нередко подклювовидная сумка также как и подлопаточная сообщается с полостью плечевого сустава.
Нередко эти две сумки сливаются. Bursam. coracobrachialis расположена под клювовидным отростком и началом m. coracobrachialis . Она часто сообщается с полостью сустава.
Рис.22. Bursa synovialis subscapularis, bursa subcoracoidea и bursa m. coracobrachialis
У места прикрепления подостной мышцы к большому бугорку имеется bursasubtendineainfraspinati (иногда сообщающаяся с полостью сустава).
Поверх большого бугорка и сухожилия надостной мышцы лежит значительных размеров bursasubdeltoidea, которая часто сообщается с лежащей выше неё подакромиальной сумкой (bursa subacromialis). Последняя сумка расположена между акромионом и lig. сoracoacromiale. Обе эти сумки с полостью сустава обычно не сообщаются.
Рис.23. Bursa subacromialis, bursa subdeltoidea и bursa subtendinea infraspinati
В области плечевого сустава кроме рассмотренных выше встречается еще ряд синовиальных сумок, не связанных с полостью сустава. Bursa m. latissimi dorsi subtendinea в количестве одной или двух располагается в области прикрепления мышцы к плечевой кости на ее передней поверхности. У места прикрепления большой круглой мышцы к гребню малого бугорка плечевой кости имеется bursa subtendinea m. teretis majoris. Между гребнем большого бугорка и сухожилием большой грудной мышцы располагается bursa subtendinea m. pectoralis majoris. Встречается непостоянная bursa m. supraspinati.
Рис.24. Bursa m. latissimi dorsi subtendinea, bursa subtendinea m. teretis majoris, bursa subtendinea m. pectoralis majoris
Синовиальные сумки играют большую роль в патологии плечевого сустава и могут началом развития воспалительного процесса, как в суставе, так и в окружающих клетчаточных пространствах.
ИННЕРВАЦИЯ КАПСУЛЫ ПЛЕЧЕВОГО СУСТАВА
Постоянными источниками иннервации капсулы плечевого сустава являются (рис.25) подкрыльцовый (C5-C6) и надлопаточные нервы(C5-C6).
Возможно повреждение надлопаточного нерва при травме со значительным смещением лопатки латерально или дорсально.
Рис.25. Иннервация плечевого сустава по Т.Л. Завьяловой
Вместе с тем, известен туннельный синдром надлопаточного нерва, впервые описанный в 1960 году N. Kopell, W.Thompson под названием «ловушечная» невропатия этого нерва. Для того чтобы разобраться в генезе синдрома необходимо рассмотреть некоторые топографо-анатомические факты. Надлопаточный нерв происходит из верхнего ствола плечевого сплетения, формируясь из корешков С5 и С6. Нерв идет вниз позади плечевого сплетения к верхнему краю лопатки. У верхнего края лопатки нерв проходит через надлопаточную вырезку, превращенную в отверстие верхней поперечной связкой лопатки. После прохождения вырезки нерв достигает задней поверхности лопатки в надостной ямке. Здесь он иннервирует надостную мышцу, дает суставные ветви к плечевому и акромиально-ключичному суставам. Затем обвивается вокруг латерального края ости лопатки и достигает своего окончания в подостной мышце, которую также иннервирует.
Прохождение нерва в надлопаточном отверстии чревато сдавлением при натяжении и перегибании нерва через край отверстия. Подобное состояние может возникнуть при форсированном, пересекающем среднюю линию тела, аддукционном движении руки. Такое движение вызывает поворот и смещение лопатки вокруг задней поверхности грудной клетки. Это движение увеличивает натяжение нерва (нарастает расстояние от шейного начала нерва до надлопаточной вырезки), вследствие чего нерв подвергается компрессиии. В качестве диагностики туннельного синдрома надлопаточного нерва используют «позу Наполеона» (перекрещивание рук на груди). При этом напряженно выпрямленная рука пассивно перемещается на другую половину тела с пересечением его средней линии. При таком движении смещение лопатки вызывает чрезвычайно выраженную боль в результате натяжения и ущемления нерва.
Надлопаточный нерв не имеет кожных чувствительных веток, но несет проприочувствительность от иннервируемых мышц и суставов. Поэтому при компрессии нерва боль характеризуется как глубокая, «нудная», ноющая, с локализацией в области лопатки по задней и наружной поверхности плеча.
В диагностике туннельного синдрома надлопаточного нерва используется также и появление болезненности при пальпации места проекции надлопаточного нерва у входа в выемку лопатки.
Повреждение подмышечного нерва может возникать при вывихе плеча, при сильной тяге за руку для устранения вывиха, (один из 7 вывихов плеча осложняется параличом нерва вследствие первичного растяжения ветвей плечевого сплетения) гораздо реже как изолированное повреждение.
Рис.26. Прохождение n. suprascapularis в надлопаточной вырезке, а n. axillaris в 4 -стороннем отверстии
Оно проявляется парезом или параличом дельтовидной мышцы, отсутствием активного отведения плеча, потерей кожной чувствительности в дельтовидной области и по передненаружной поверхности плеча. Клинически и рентгенологически определяется смещение головки плечевой кости книзу, что стимулирует подвывих или вывих плеча.
Расположение подмышечного нерва рядом с подмышечным заворотом не исключает перехода воспаления на нерв при омартрите.
Прохождение подмышечного нерва в четырехстороннем отверстии обуславливает возможность сдавления этого нерва, т.к. это отверстие существенно суживается при одновременном отведении и сгибании плеча. Описаны случаи компрессии подмышечного нерва у стоматологов, вынужденных часто осуществлять профессиональное движение (отведение и одновременное сгибание плеча), что приводило к повторной травматизации нерва (Жулев Н.М. и соавт., 1992).
КРОВОСНАБЖЕНИЕ ПЛЕЧЕВОГО СУСТАВА
Кровоснабжение (рис.27) осуществляется aa. circumflexae humeri anterior et posterior и дополнительно через дельтовидные и акромиальные ветви из a. thoracoacromialis.
Иногда смещенная головка плеча надавливает на сосуды в подмышечной впадине. До вправления вывиха рука может оставаться синюшной и холодной. В редких случаях происходят разрыв подмышечной артерии и образование травматической аневризмы, особенно при попытке вправления старого вывиха насильственными манипуляциями.
Рис.27. Кровоснабжение плечевого сустава
КОНТРОЛЬНЫЕ ВОПРОСЫ
- Какими костями образован плечевой сустав?
- Перечислите анатомические образования, составляющие свод плеча.
- Назовите проекцию суставной щели плечевого сустава на кожу.
- Какие мышцы прикрывают плечевой сустав снаружи и сверху?
- Перечислите мышцы, прикрывающие плечевой сустав спереди.
- Какие мышцы прикрывают плечевой сустав сзади?
- Где прикрепляется суставная капсула плечевого сустава на лопатке и на плечевой кости?
- Назовите связки, укрепляющие суставную капсулу.
- Чем обусловлено наличие переднего «слабого места» капсулы плечевого сустава?
10. Какие топографо-анатомические особенности строения способствуют образованию вывихов в плечевом суставе?
11. Какие топографо-анатомические особенности строения обуславливают вовлечение подмышечного нерва в воспалительный процесс при омартрите?
12. Назовите основное место скопления гноя при омартрите. Чем это обусловлено?
13. Укажите пути распространения гноя из каждого из трех заворотов капсулы плечевого сустава.
14. Назовите синовиальные сумки, сообщающиеся с полостью сустава.
15. Назовите синовиальные сумки, не связанные с полостью сустава.
16. Чем осуществляется иннервация капсулы плечевого сустава?
17. Объясните с топографо-анатомических позиций генез симптома «ловушечной» невропатии надлопаточного нерва.
18. Какими топографо-анатомическими особенностями строения объясняются, встречающиеся у стоматологов, случаи компрессии подмышечного нерва?
19. Чем осуществляется кровоснабжение плечевого сустава?
ОСНОВНАЯ ЛИТЕРАТУРА
- Оперативная хирургия и топографическая анатомия /Под ред. В.В. Кованова. — М.: Медицина, 2001.-408с.
- Островерхов Г.Е., Лубоцкий Д.Н., Бомаш Ю.М. Оперативная хирургия и топографическая анатомия. — М.: Медицина, 2005.736с.
- Сергиенко В.И., Петросян Э.А., Фраучи И.В. Топографическая анатомия и оперативная хирургия: В 2 т./ Под общ. ред . Ю.М. Лопухина.-М.: ГЭОТАР-МЕД, 2006.
ДОПОЛНИТЕЛЬНАЯ ЛИТЕРАТУРА
- 1. Большаков О.П., Семенов Г.М. Оперативная хирургия итопографическая анатомия. СПб: Питер, 2004.-1184 с.
- 2. Уотсон-Джонс Р.Переломы костей и повреждения суставов (пер. с англ.). — М.: Медицина, 1972. — с.672.
- 3. Jon C. Thompson M.D. Netters Concise Atlas of Orthopaedic Anatomy. 2001.– 264 c.
Кости
Строение плечевого сустава (articulatio humeri) достаточно сложное. Непосредственно сочленение состоит из плечевой кости и лопатки. Кость заканчивается круглой головкой, которая располагается в лопаточной впадине. Такое соединение называется шаровым.
Соединение плечевой кости и лопатки заключено в суставную капсулу. Поверхность головки и лопаточная впадина выстланы хрящевой тканью, что обеспечивает беспрепятственное скольжение. Внутри суставной капсулы находится синовиальная жидкость, которая питает хрящевую ткань и не дает ей стираться.
Нужно отметить, что головка плечевой кости почти в 3 раза больше, чем лопаточная впадина. Это обуславливает прекрасную подвижность во всех направлениях. Лопаточная кость остается практически неподвижной, а все движения осуществляются костью верхней конечности. Кроме двух основных костей, к плечевому сочленению относят ключицу, которая участвует в двух соединениях: акромиально-ключичное и грудино-ключичное.
Анатомия сустава
Плечевой сустав располагается в самой верхней части руки. У худого человека можно уже внешне (через кожу) увидеть его контуры. С задней и боковой стороны он достаточно хорошо прикрыт лопаткой и дельтовидной мышцей. А с передней стороны его легко можно нащупать в складке между плечом и грудной мышцей.
Образован сустав головкой плечевой кости и соответствующей суставной впадиной (или ямкой) лопатки. Особенностью анатомии является резкое несоответствие размеров этих образований – головка почти в три раза больше лопаточной впадины. Это позволяет исправить наличие суставной губы – хрящевой пластинки, которая полностью повторяет форму впадины. Её края немного изогнуты кнаружи и охватывают головку плечевой кости в достаточной степени.
- По строению он является простым – его образуют всего две кости (лопатка и плечевая). Они находятся внутри одной капсулы и не имеют дополнительных хрящевых дисков и перегородок.
- По форме он относится к шаровидному типу сочленения. Здесь разделение происходит с точки зрения геометрии. Головка плечевой кости напоминает половину шара, а впадина лопатки ей соответствует, образуя чуть больший полукруг.
- По количеству анатомических осей он – многоосный. Это означает, что человек может выполнять движения в сочленении в любом направлении (вверх, вперед, назад). Это самый крупный сустав, в котором можно делать полные круговые движения.
Развитие
Пока ребенок находится в утробе матери – обе кости, образующие плечевой сустав, разобщены между собой. Дальнейшее развитие происходит следующим образом:
- Малыш рождается с почти сформированной, округлой головкой плеча и незрелой суставной впадиной. Её форма в этот период напоминает плоский овал, а хрящевая губа недостаточно развита – короткая и тонкая.
- До года идут процессы укрепления сочленения – суставная капсула становится более короткой и плотной. За счет укорочения она начинает срастаться с клювовидно-плечевой связкой, которая находится над суставом. Это резко уменьшает подвижность в нём, но в то же время оберегает его от травм на период обучения ребёнка движениям.
- До трёх лет составные части не только значительно увеличиваются в размерах, но и приобретают форму как у взрослого человека. За счет растяжения суставной капсулы и связок растущими костями объём движений достигает своего максимального уровня.
Функции
Такие особенности, как шаровидное строение соединяющихся костей и отсутствие преград с точки зрения анатомии, позволяют создать в плече значительную подвижность. Но полный объём движений осуществим благодаря одновременной работе всех суставов верхней конечности. Собственно плечевой сустав выполняет движения только до горизонтального уровня (линия плеч).
- При поднятии и опускании рук выполняется сгибание и разгибание. Плечо работает в этом случае только до уровня шеи. Дальше подключаются соединения ключицы и лопатка, благодаря которым осуществимо полное поднятие рук над головой и заведение назад, за спину.
- Когда мы выполняем движения, похожие на работу крыльев птицы – то плечевой сустав осуществляет отведение и приведение. Но и здесь он работает только до уровня плеч. Поднятие рук над головой (после отведения) выполняется при одновременной работе с лопатками и позвоночником.
- Если мы не знаем ответа на вопрос, то рефлекторно пожимаем плечами, поднимая их вверх. Это движение тоже является комплексным – в его осуществлении участвуют плечевой сустав, сочленения ключицы и лопатка.
- Наконец, возможно движение вокруг всех осей – вращение. Изолированно плечевой сустав может вращаться как при упражнении из зарядки – когда мы разминаем плечи, поводя ими. Полный круг в нём можно сделать при участии руки, лопатки и ключичных соединений.
К основным образованиям, окружающим плечевой сустав, относят хрящевую губу, суставную капсулу и связки. Все они имеют разное строение и происхождение, а также выполняют противоположные функции. Но их цель сводится к одному – создать достаточную подвижность в сочленении, при этом уменьшив риск его травмирования.
Хрящевая губа углубляет суставную впадину, одновременно делая её подходящей по форме головке плечевой кости. Это достигается вследствие эластичности хряща, который легко подстраивается под любые неровности кости. Почти наполовину окружая головку плеча, она не только увеличивает объем движений, но и смягчает любые удары. Но при сильных толчках её прочности оказывается недостаточно – происходит вывих.
Суставная капсула
Оболочка сустава представлена тонкой, но прочной тканью. Её начало находится вокруг впадины лопатки, где она прикрепляется вокруг её костной части. Затем она полностью окружает головку плеча и закрепляется по её краю – на анатомической шейке. К кости она фиксируется на разных уровнях – на внутренней поверхности плеча эта точка намного ниже. В этом месте она крепится по хирургической шейке, образуя подмышечный карман.
Поверхность суставной капсулы имеет различную толщину. Наиболее укреплены верхняя и наружная поверхность оболочки, которые несут в своем составе фиброзные тяжи – связки:
- Самой плотной и прочной является клювовидно-плечевая связка. Она начинается от клювовидного отростка и, перекидываясь через головку плеча, закрепляется снаружи. Она удерживает сочленение с наружной стороны, оберегая его от лишнего разгибания. Благодаря этому образованию любое движение в плече осуществляется при участии лопатки.
- С других сторон плечевое сочленение укрепляют верхние, средние и нижние плечесуставные связки. Они развиты незначительно, но всё же представляют утолщения капсулы.
Суставные сумки
Плечевой сустав имеет в окружающих тканях значительное количество синовиальных сумок. Эти образования состоят из ткани капсулы и содержат внутрисуставную жидкость. Они предназначены для создания нормального скольжения сухожилий, которые расположены вокруг сочленения.
Таким образом, их целью является создание плавности движения в суставе и защита его оболочки от растяжения. Их количество и строение индивидуально для каждого человека:
- Подлопаточная сумка является наиболее постоянной и часто встречаемой. Её воспринимают как часть суставной полости в виде кармана или заворота. Располагается она по задней поверхности сочленения, окружая сухожилия лопаточных мышц.
- Подклювовидная сумка располагается рядом с подлопаточной, но чуть выше. Обычно они сообщаются между собой.
- Межбугорковая сумка – содержит в себе сухожилие бицепса плеча. Она располагается в борозде на головке плечевой кости, укрывая связку сверху. Её расположение там необходимо для отграничения от связок лопаточных мышц, проходящих рядом.
- Поддельтовидная сумка – самая крупная, находится снаружи от сустава между капсулой и волокнами дельтовидной мышцы. Может иметь различное строение – в виде одного крупного или множества мелких образований. Она окружает связки лопаточных мышц, подходящих к оболочке сзади.
Анатомия мышц
Капсула сустава и её собственные связки имеют большое значение лишь в создании нормальной подвижности. Основную роль по укреплению сочленения играют мышцы, окружающие пояс верхней конечности. Причём одновременно и сама ткань мышц и их сухожилия создают «мягкий» и одновременно прочный каркас для плеча.
Мышцы воздействуют на сочленение одновременно по двум механизмам. Во-первых, некоторые из них не прикрепляются к оболочке сустава, но позволяют крепко удерживать лопатку и плечо между собой (дельтовидная, двуглавая, клювовидная мышца). Во-вторых, остальные мышцы имеют точки фиксации своих сухожилий к оболочке сустава, дополнительно укрепляя его сзади и сверху.
К мышечным структурам относятся:
- Дельтовидная мышца расположена по наружной поверхности плеча. На неё возложена основная роль по защите сочленения – она закрывает его с трёх сторон. Крепится она одновременно к нескольким костям – плечу, лопатке и ключице.
- Двуглавая мышца (или бицепс) находится на передней поверхности плеча. Она выполняет сразу две роли по укреплению плеча. Одна её головка фиксируется к лопатке, а другая – располагается внутри оболочки.
- Клювовидная мышца – внешне у нетренированных людей почти не видна, находится на внутренней поверхности плеча. Защищает переднюю и нижнюю стенки сустава.
- С передней, задней, верхней и наружной стороны капсулу закрывают сухожилия лопаточных мышц. Они мощно оплетают её, прикрепляясь с наружной стороны головки плечевой кости.
В образовании плечевого сустава принимают участие две кости: плечевая кость и лопатка. Суставные поверхности представлены головкой плеча и суставной впадиной лопатки и покрыты гиалиновой хрящевой тканью. Формы суставных поверхностей обеих костей не соответствуют друг другу, то есть нет полной конгруэнтности.
К счастью, природа позаботилась о человеке и обеспечила конгруэнтность плечевого сустава за счет дополнительного хрящевого образования – суставной губы, которая располагается по всей окружности суставной впадины лопатки и как бы «заключает головку плечевой кости в чашу», обеспечивая одновременно стабильность и подвижность в сочленении.

МРТ позволяет детально рассмотреть строение плечевого сустава и выявить возможные нарушения
Связочный аппарат
Строение плечевого сустава человека подразумевает не только костные компоненты. Вокруг каждого сочленения располагаются связки и сухожилия. Они необходимы для того, чтобы ограничивать движения, препятствуя тем самым вывихам и другим травмам.


Так как у плечевого «шарнира» много степеней свободы (то есть он может вращаться в нескольких направлениях), то и связок, окружающих это сочленение, тоже много. В соединении плеча 6 крупных связок, а также имеются сухожилия. Сухожильно-связочный конгломерат поддерживает соединение в надлежащем состоянии, предохраняя от травм.
Кровоснабжение
Помимо основного источника кровотока – подмышечной артерии, вокруг плечевого сустава имеются два вспомогательных сосудистых анастомоза (круга). Лопаточный и акромиально-дельтовидный артериальные круги необходимы для дополнительного снабжения кровью верхней конечности. Это может понадобиться в случае повреждения или закрытия атеросклеротической бляшкой подмышечной артерии.
Их суть заключается в образовании густых сосудистых сетей в толще дельтовидной и подлопаточной мышц. Сосуды, питающие эти образования, отходят немного раньше подмышечной артерии. Поэтому если по ней нарушается ток крови, то эти сплетения позволят осуществлять кровоснабжение напрямую в артерии плеча.
Мышцы
К сочленению плеча прикрепляются несколько крупных мышц и множество мелких. В мышечный каркас входят некоторые мышцы спины, верхней конечности и шеи. Вокруг соединения располагаются такие мышцы:
- Д

 ельтовидная — одна из крупнейших. Она располагается сверху и снаружи сочленения, тем самым полностью защищая его с трех сторон. Эта мышца прикрепляется к трем костям: плечевой, ключичной и лопаточной. Напрямую в движении не участвует.
ельтовидная — одна из крупнейших. Она располагается сверху и снаружи сочленения, тем самым полностью защищая его с трех сторон. Эта мышца прикрепляется к трем костям: плечевой, ключичной и лопаточной. Напрямую в движении не участвует. - Бицепс (двуглавая мышца). Прикрепляется к кости плеча и лопатке. Точки прикрепления находятся в подмышечной впадине. Защищает сустав с передней стороны.
- Трицепс (трехглавая мышца). Защищает суставную сумку с внутренней стороны и немного сзади. Имеет три ответвления, которые располагаются на верхней конечности.
Кроме трех мышц, которые защищают сустав, имеются мышцы, образующие ротаторную манжету. Это 4 мышцы, обеспечивающие широкую амплитуду движений верхней конечности в любом направлении.
К ним относятся: подлопаточная, подостная, надостная, малая круглая. Если внимательно вникнуть в подробное строение плечевого сустава, получится, что он состоит из множества подвижных элементов. Как же они могут двигаться между собой, не мешая друг другу? В этом помогают синовиальные сумки, располагающиеся между компонентами плеча.
Заболевания плечевого сустава
Также прочитать:
 Что делать, если хрустят плечевые суставы
Что делать, если хрустят плечевые суставы- Дегенеративные, которые развиваются на фоне перегрузок компонентов сустава и их постепенного разрушения, например, артроз.
- Воспалительные, которые вызваны инфекционными агентами, аутоиммунной агрессией иди аллергическими реакциями.
- Травматические, которые возникают вследствие воздействия травмирующей силы, например, вывихи, подвывиха, растяжение и разрыв связок, капсулы, внутрисуставные переломы костей.
- Врожденные, которые возникают на фоне врожденного недоразвития отдельных компонентов сочленения (дисплазии).
Рассмотрим заболевания, которые чаще всего встречаются на практике.
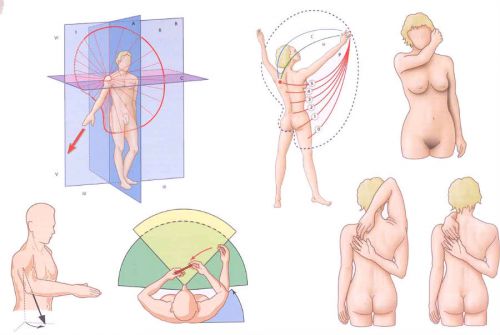

Это заболевание, которое входит в группу дегенеративно-дистрофических поражений опорно-двигательного аппарата и сопровождается медленным, но неуклонным разрушением гиалинового хряща, соответствующими симптомами и последствиями.
Причин заболевание может иметь много. Чаще всего просматривается связь между перенесенной травмой плеча, наличием обменных и эндокринных заболеваний, генетической склонностью к артрозу.


Боль в плече – основные симптомы всех артроза
Как правило, артроз плеча – это только одно из проявлений генерализированного патологического процесса, которое сочетается с повреждением коленных, тазобедренных, голеностопных суставов, мелких сочленений стоп и кистей рук. Гораздо реже артроз плеча протекает в изолированной форме и вызван, как правило, травмой (посттравматический).
Симптомы, которые позволяют заподозрить артроз:
- боль в плече, особенно после физических нагрузок;
- ограничение амплитуды движений в сочленении вначале из-за боли, в дальнейшем из-за развития анкилоза;
- хруст при движениях;
- деформация области плеча.
Более детально ознакомиться с артрозом плеча можно в этой статье.
Прогноз заболевания полностью индивидуален и зависит от причины патологии, от возраста пациента, наличия сопутствующей патологии, лечебной программы. Благодаря современным лекарственным препаратам и развитию реконструктивной хирургии, в большинстве случаев удается сохранить работоспособность сочленения, но иногда развивается полный анкилоз и конечность утрачивает свою функцию.
Это не отдельное заболевание, а целая группа поражений околосуставных тканей плеча, которые характеризируются очень похожими симптомами. Основные признаки периартрита или периартроза (такое название также можно часто встретить) – это хроническая боль в плече и ограничение амплитуды нормальных движений. Развиваться патология может вследствие повреждения капсулы сочленения, синовиальных бурс, сухожилий и мышц плеча.
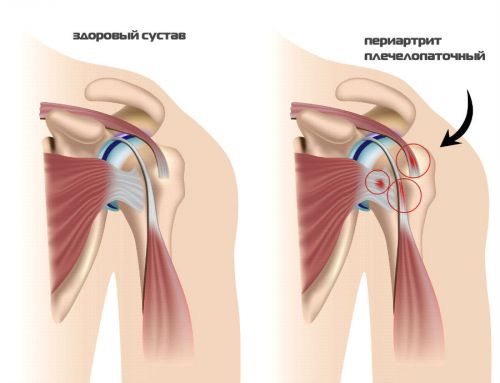

Чаще всего причиной плечелопаточного периартрита является повреждение сухожилий мышц плечевого пояса
Список отдельных нозологических форм, которые входят в группу плечелопаточного периартроза (на их долю приходится 80% всех случаев болевого синдрома в плече):
- тендинит ротаторной манжеты плечевого сустава;
- субакромиальный бурсит;
- кальцифицирующий тендо-бурсит;
- тендинит длинной головки бицепса плеча;
- склерозирующий капсулит;
- цервикобрахиалгия.
Более подробно о плечелопаточном периартрите и заболеваниях, которые в него входят, можно почитать в этой статье.
Артрит плеча
Это поражение плечевого сустава воспалительной природы. Основные причины артрита – ревматизм, нарушение обмена веществ при подагре, инфекции (реактивный и гнойный артрит), ревматоидный артрит, поражение плечевого сустава при системных аутоиммунных заболеваниях, при аллергических реакциях, травматическое повреждение.

Рентгенография позволит выяснить точную причину боли в плечевом суставе
Среди симптомов артрита чаще всего встречается боль, нарушение функции сочленения, покраснение и отек области плеча, возможны общие симптомы болезни – лихорадка, общее недомогание, сыпь и пр. (зависит от причины воспаления).
Более подробно об артрите плеча и разновидностях болезни можно почитать в этой статье.
Подводя итог, следует сказать, что плечевой сустав – это уникальное сочленение в организме человека, которое позволяет выполнять даже самые сложные и вычурные движения руками. Но в силу своих анатомо-физиологических особенностей данное сочленение подвержено повышенному риску травм и различных болезней, поэтому каждый человек должен внимательно относиться к здоровью и прислушаться к своим ощущениям в плечах, чтобы вовремя выявить и вылечить возможное заболевание.
Самыми частыми болезнями этого соединения являются травмы. Из них наиболее распространены вывихи и повреждения укрепляющего аппарата. Это объясняется особенностью суставных поверхностей и наличием «слабых» мест в капсуле и связках. Патологические процессы имеют слудующие механизмы развития:
- В основе вывихов обычно лежит непрямое повреждение. Оно происходит при падении на вытянутую или согнутую руку. При этом происходит смещение головки плечевой кости вверх и вперед под ключицу – это передний тип вывиха. Основным признаком является отведенное и согнутое положение верхней конечности, которую больной держит здоровой рукой. Внешне плечо как бы «западает» внутрь.
- При повреждениях связок травма может быть прямой (удар) или непрямой. Просто при непрямом повреждении силы падения недостаточно для образования вывиха. Основными признаками являются боль и ограничение движений в плечевом суставе. Обычно встречаются травмы сухожилий лопаточных мышц.
Лечение при всех «свежих» травмах всегда консервативное, операции выполняют только при застарелых повреждениях и привычных вывихах. Используют методы лечебного обездвиживания и физиотерапию (электрофорез, УВЧ, массаж).
Функционирование
Анатомическое строение плечевого сустава позволяет выполнять множество функций. Различают 3 оси движения сустава: вертикальная, сагиттальная и фронтальная. Движение вокруг фронтальной оси — это сгибание и разгибание сустава. Движения кнаружи и внутрь осуществляются по вертикальной оси. А по сагиттальной оси происходит отведение и приведение сустава. Из-за множества степеней свободы, соединение плеча становится непрочным и его очень легко повредить при неправильной нагрузке.
Патологии
Существует множество болезней пояса плеча. Ниже приведены самые распространенные:

 Вывих. Такая травма встречается достаточно часто. Происходит она, когда головка выскакивает из лопаточной ямки. При неоднократных подобных травмах может развиться привычный вывих.
Вывих. Такая травма встречается достаточно часто. Происходит она, когда головка выскакивает из лопаточной ямки. При неоднократных подобных травмах может развиться привычный вывих.- Бурсит. Воспалительный процесс в синовиальной сумке. Протекает с сильными болями в плечевой области поясе и ограничением движений.
- Перелом. Часто встречаются переломы ключицы. Происходит это потому, что сама по себе эта кость тонкая и хрупкая. Намного реже встречаются переломы лопатки.
- Растяжения. При чрезмерной нагрузке на связки или мышцы плеча происходит растяжение. Характеризуется болью и ограниченностью движений.
Это был список самых распространенных травм и заболеваний, но существуют и другие патологии, которые встречаются реже.
Анатомия плеча, площадь и диаграмма
Плечо представляет собой сложную комбинацию костей и суставов, в которой многие мышцы обеспечивают самый широкий диапазон движений любой части тела. Многочисленные мышцы помогают стабилизировать три сустава плеча, давая ему движение.
В области плеча три основные кости встречаются и образуют угол 90 градусов:
- Ключица : также известная как ключица , ключица проходит через переднюю часть плеча от грудины до лопатки.Это помогает стабилизировать движения плеча.
- Лопатка : Более известная как лопатка , лопатка представляет собой плоскую треугольную кость, расположенную в верхней части спины. Он соединяется с ключицей в передней части тела.
- Humerus : самая большая кость руки, плечевая кость соединяется с лопаткой и ключицей в плече. Головка кости имеет шариковидную ручку для создания шарнирного соединения с лопаткой.
Соединения этих трех костей и грудины (грудная кость) образуют три сустава:
- Гленоплечевой сустав : Этот неглубокий шарообразный сустав, созданный плечевой костью и лопаткой, позволяет руке вращаться по кругу и двигаться вверх и наружу от тела.Он окружен мягкими тканями и укреплен волокнистыми связками.
- Акромиально-ключичный (AC) сустав : Этот сустав образует самую высокую точку плеча и дает возможность поднять руку над головой. Встреча лопатки и ключицы образует его.
- Стерно-ключичный сустав : Этот сустав находится в центре грудной клетки, где ключица встречается с грудиной. Это позволяет ключицам двигаться.
Каждый сустав окружен:
- хрящем, чтобы заполнить костную ткань;
- связок, для соединения костей;
- мышц; и
- сухожилий, чтобы прикрепить мышцы к костям.
Набор мышц и сухожилий плеча известен как вращающая манжета . Он стабилизирует плечо и удерживает головку плечевой кости в гленоиде, неглубокой полости в лопатке. Мышцы вращающей манжеты включают в себя suprasinatus, infraspinatus, teres minor и subscapularis.
Поскольку плечи имеют такой диапазон движения и часто используются, они обычно получают травмы. Некоторые травмы включают в себя:
- Вывих сустава плечевого плеча
- Артрит
- Разрыв вращающей манжеты
- Переломная ключица
- Переломная лопатка
В следующих разделах представлена базовая основа для понимания общей мышечной анатомии человека с описанием больших мышечных групп и их действий. Различные группы мышц работают согласованным образом, чтобы контролировать движения человеческого тела.
Шея
Движение шеи описывается с точки зрения вращения, сгибания, разгибания и изгиба в стороны (то есть движения, используемого для касания уха к плечу).Направление действия может быть ипсилатеральным, что относится к движению в направлении сокращающейся мышцы, или контралатеральным, что относится к движению в сторону от стороны сокращающейся мышцы.
Мышцы шеи. Encyclopædia Britannica, Inc. Получите эксклюзивный доступ к контенту из нашего первого издания 1768 года с вашей подпиской. Подпишитесь сегодняВращение – одно из важнейших действий шейного (шейного) позвоночника. Вращение осуществляется главным образом за счет грудино-ключично-сосцевидной мышцы, которая сгибает шею с ипсилатеральной стороны и вращает шею в противоположном направлении.Совместно, грудино-ключично-сосцевидные мышцы с обеих сторон шеи сгибают шею и поднимают грудину, чтобы помочь в принудительном вдыхании. Передние и средние мышцы, расположенные по бокам шеи, действуют ипсилатерально, вращая шею, а также поднимая первое ребро. Splenius capitis и splenius cervicis, которые расположены в задней части шеи, работают на вращение головы.
Боковой изгиб также является важным действием шейного отдела позвоночника. Стерноклеомастоидные мышцы участвуют в сгибании шейного отдела.Задние разносторонние мышцы, расположенные на нижних сторонах шеи, ипсилатерально сгибают шею в сторону и поднимают второе ребро. Splenius capitis и splenius cervicis также помогают в изгибе шеи. Мышцы позвоночника-возбудителя (iliocostalis, longissimus и spinalis) представляют собой большие глубокие мышцы, которые увеличивают длину спины. Все три выступают так, чтобы ипсилатерально сбоку согнуть шею.
Сгибание шеи относится к движению, используемому, чтобы коснуться подбородка к груди. Это достигается главным образом с помощью грудино-ключично-сосцевидных мышц с помощью длинных колли и longus capitis, которые находятся в передней части шеи.Вытягивание шеи противоположно сгибанию и достигается многими из тех же мышц, которые используются для других движений шеи, включая splenius cervicis, splenius capitis, iliocostalis, longissimus и spinalis.
Оборотная сторона
Спина содержит истоки многих мышц, которые участвуют в движении шеи и плеч. Кроме того, осевой скелет, проходящий вертикально через спину, защищает спинной мозг, который иннервирует почти все мышцы тела.
Мышцы спины. Encyclopædia Britannica, Inc.Множественные мышцы спины функционируют, в частности, при движениях спины. Например, мышцы-спинары-разгибатели расширяют спину (сгибают ее назад), а боковые сгибают спину. Мышцы полушарийной спины и локтевой мышцы также расширяют спину. Маленькие мышцы позвонков (мультифиди и ротаторы) помогают вращать, разгибаться и сгибать спину. Квадратная поясничная мышца в нижней части спины изгибает поясничный отдел позвоночника и способствует вдоху воздуха благодаря его стабилизирующим воздействиям при его введении в 12-е ребро (последнее из плавающих ребер).Лопатка (лопатка) поднимается трапециевидной мышцей, которая проходит от задней части шеи до середины спины, ромбовидными крупными и ромбовидными минорными мышцами в верхней части спины и мышцей леваторных лопаток, которая проходит вдоль стороны и задней части шеи.
Мышцы плеча Анатомия, схема и функции
Плечо имеет около восьми мышц, которые прикрепляются к лопатке, плечевой кости и ключице. Эти мышцы формируют внешнюю форму плеча и подмышек. Мышцы плеча помогают в широком диапазоне движений и помогают защищать и поддерживать главный плечевой сустав, известный как плечевой сустав.
Самая большая из этих мышц плеча – это дельтовидной мышцы . Эта большая треугольная мышца покрывает плечевой сустав и придает плечу округлую форму.Он простирается через верхнюю часть плеча от ключицы спереди до лопатки сзади. Затем он тянется вниз к центру плечевой кости. Различные мышечные волокна отвечают за различные действия, в том числе поднятие руки и помощь грудной мышцы в груди. Одной из важных функций дельтовидной мышцы является предотвращение вывиха суставов, когда человек несет тяжелые предметы.
Другие мышцы, которые помогают в движении плеча, включают:
- Infraspinatus : Эта вращающая мышца манжеты помогает поднимать и опускать плечо.
- Трицепс брахии : Эта большая мышца в задней части предплечья помогает выпрямить руку.
- Pectoralis major : Эта большая веерообразная мышца простирается от подмышки до ключицы и вниз по нижней части грудной клетки. Он соединяется с грудиной (грудиной).
- Pectoralis minor : Меньшая из грудных мышц, эта мышца разветвляется от верхних ребер до области плеча.
- Teres major : Эта мышца помогает вращать плечу.
- Biceps brachii : Эта мышца, обычно известная как бицепс, опирается на верхнюю часть плечевой кости. Он вращает предплечье, а также сгибает локоть.
- Latissimus dorsi : Эта плоская прямоугольная мышца спины помогает вращать руки, а также отодвигаться и приближаться к телу.
- Subscapularis : Это большая треугольная мышца около плечевой кости и ключицы. Это помогает вращать плечевой кости.
- Supraspinatus : Эта небольшая мышца расположена в верхней части плеча и помогает поднять руку от тела.
Четыре мышцы – supraspinatus, infraspinatus, teres minor и subscapularis – составляют вращающуюся манжету . Он стабилизирует плечо и удерживает головку плечевой кости в полости гленоида для поддержания основного плечевого сустава.
Поскольку эти мышцы используются в широком диапазоне движений и отвечают за тяжелые нагрузки, боль в мышцах плеча является распространенным заболеванием. Наиболее частой причиной боли в плече является перенапряжение мышцы или ее повреждение.Скручивание, растяжение или падение – обычные способы, при которых мышцы плеч становятся болезненными. Повторные травмы использования прежде всего затрагивают глубокие мышцы; однако боль и болезненность в результате подтянутых мышц от тяжелого подъема или перенапряжения обычно проходят через несколько дней.
Незначительные боли в мышцах плеча, как правило, могут быть излечены с помощью комбинации покоя, льда, подъема и сжатия пораженной области.
Плечо | совместный | Britannica
Плечо , в анатомии, сустав между рукой или передней конечностью и туловищем, вместе с прилегающей тканью, особенно тканью над лопаткой или лопаткой. Плечевой, или грудной, пояс состоит из ключиц (ключиц) и лопаток (лопаток). У людей ключицы соединяются в области грудины (грудины) медиально, а лопатки латерально; лопатки, однако, соединены с туловищем только мышцами.У многих поверхностных (бегущих) млекопитающих ключицы уменьшены или больше не присутствуют, что обеспечивает свободное движение плечевой кости (плечевой кости) в направлении вперед. Основным суставом плеча является плечевой сустав, шаровидный сустав, в котором плечевая кость утоплена в лопатку. Гибкость плеча позволила различные двигательные приспособления, такие как копание (у родинок), бег (у антилоп), брахиация (у гиббонов) и полет (у птиц).
Вид спереди на кости правого плеча с изображением ключицы (ключицы), лопатки (лопатки) и плечевой кости (плечевой кости). Encyclopædia Britannica, Inc.Британика Викторина
Тело человека
Какая часть человеческого тела состоит из крови?
,Отек бедра выше колена: проблемы со здоровьем и фактора заболевания
проблемы со здоровьем и фактора заболевания
Отёк бедер часто считается причиной, по которой заболевший направляется к доктору в больницу. Внешне отёки бедра похожи, однако это следствие разнообразных патологий, нуждающихся в назревшей терапии. Перед доктором стоит сложная задача, требуется разобраться и сопоставить массу деталей.
Если отекают бедра, явление становится следствием заболевания. Если отекает лицо, причиной является поражённая печень. Отёки в области рук свидетельствуют об опасном синдроме недоброкачественного опухолевого новообразования и прочее. Ниже представлены причины отёка бедра. Симптом появляется также, когда страдают мышцы бёдер.
Основные причины отекания бёдер
Причины отёка бедра:

Четырехглавая мышца бедра
- Травмы четырехглавой мышцы. Мышца располагается в бедренной области ноги. Мускул возможно повредить при помощи ударов, производимых с передней либо боковой части. При травмировании способны разорваться мелкие сосуды крови, возникает гематома, становящаяся отёком. Подобным травмам чаще подвержены спортсмены. Отёк бедра обнаруживает систематическую выраженность, появляется невыносимый болевой синдром и синяк. Во время терапии полагается ликвидировать болевой синдром. Одновременно требуется сохранить подвижность суставного механизма;
- Разрыв сухожилий. С подобным поражением нередко соприкасаются старые люди, совершенно беспричинно. У них исчезает возможность разгибать ноги, либо это приводит к появлению всяких нежелательных симптомов. При терапии происходит фиксация суставов, производят работу над возобновлением двигательной активности мышечной ткани;
- Хроническая недостаточность бедра по венозному виду. Становится причиной отекания бедренной части. Первоначально проявляются симптомы сильного увеличения вен. Чтобы образовались отёки в области бедра, требуется минимум два года, не стоит запускать заболевание, старайтесь вовремя проводить терапевтическое лечение. При хронической недостаточности бедра происходит разрастание конечностей ног в объёме. Чтобы запустить прогресс заболевания, достаточно двух неделек. Описано явление, известное как отёчный синдром;


Больные суставы бедра
- Болезнь суставов бедра. Происходит отекание бедренной части ноги, расположенной ближе к поражённому участку;
- Лимфедема. Прроисходит сначала отекание стопы и голени, затем на осложнённой стадии заболевания отекает бедро. Подобное заболевание часто развивается односторонним. Отёк в области бедра на первоначальном этапе заболевания непостоянный, лишь потом переходит в хроническую форму. В тяжёлых случаях отёк бедра становится довольно уплотнённым, образуются новообразования разного рода на коже бедренной части ноги. Прогрессирующим фактором становится повторное воспаление, онкозаболевание кишечника и органов малого таза, бактериологические и паразитические заболевания лимфатических узлов в области паха;
- Посттромбофлебический синдром. Первоначально проявив себя при венозном тромбозе, отёк нижних конечностей, в частности, бедра, присутствует постоянно. Становится односторонним, способен охватывать (кроме бедра) голень, нижнюю часть ноги. Через два-три года после начала заболевания проявляется варикозное расширение вен пораженной конечности ноги, своеобразная пигментация на кожном покрове, утолщение клетчатки жира под кожей и атрофические изменения на коже, проявляются в виде дерматитов, экзем и язвочек.
Нарушается кровоток лимфатической жидкости либо развивается тромбоз. Отёк бедра проявляется по-разному. Отёк бедренной части ноги необходимо лечить вне зависимости от источника болезни.
Перечисленные причины отёков бедра бывают недостоверными и правдивыми. Ложный (недостоверный) отёк бедренной части ноги встречается при микседеме, системной склеродермии и ожирении. Проявляет выраженную особенность, определяемую при пальпации. Если при надавливании пальцами на кожу не остаётся ямки, налицо ложный отёк бедра. При правдивом отекании ямка долго не уходит. Это говорит о хаотическом движении жидкости в тканях организма. Однако в описанной ситуации есть исключения, докторам о них известно.
Основные факторы отекания бёдер
Основными факторами, способствующими развитию отёка бедра, признаны:
- преобразования биохимического состава крови и жидкости в тканях;
- нарушения в работе гормонов;
- повышение проницательной способности капиллярных сосудов;
- ухудшение венозного кровотока и лимфатической крови;


Кровоток в организме
- нарушение газового обмена в организме;
- микронарушение функции почечной системы;
- застой жидкости при сердечной недостаточности, низкой двигательной активности и ишемической болезни сердца, когда больной из-за острого невыносимого болевого синдрома обязан отдыхать с опущенной нижней конечностью.
Истинный отёк бедра подразделяется на:
- местный;
- общий.
При последнем отёке бедренной части ноги вода накапливается во всех органах. В результате местного отекания бедра вода накапливается на нездоровых органах.
Диагностика отёков ноги
При подтверждении диагноза отёка бедра выполняются процедуры, направленные на устранение болезни. Для тщательного диагностирования проводятся лабораторная и инструментальная диагностика, распознать причины, по которым отекают бедра, нелегко. Источников известна масса, однако требуется диагностировать единственную причину заболевания.
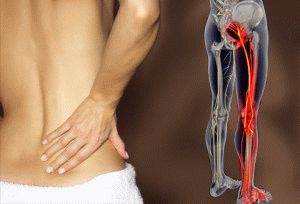

Проблемы с ногами
Лечение отёков ноги
Совокупность врачебных процедур, проводимых докторами для отдельного пациента, индивидуальна. Всё направляется на разрешение 2-х главных задач. Первая: требуется купировать отёк бедер, не давать ему распространяться дальше по телу. Вторая задача заключается в необходимости обеспечения нормального и постоянного кровообращения в клетках и тканях организма, лимфооттоке крови от зоны отекания бедренной части нижней конечности.
Для достижения нужного результата медицинский персонал применяет процедуры, зависящие от причины отёка бёдер. К подобным процедурам относят инфузионную терапию, заключается:
- В назначении капельницы с препаратами, предназначенными для лечения указанного патологического состояния бедра;
- Во внутривенном облучении крови с помощью лазера;
- В магнитной терапии;
- В переменной пневматической компрессии, аппаратном лимфатическом дренажном массаже;
- В электрической миостимуляции;
- В озонотерапии.
Сотрудники флебологического отделения – профессиональны, хорошо овладели нынешними надёжными терапевтическими и хирургическими методиками лечения патологического состояния, приводящего к отёкам бедра.
Профилактика появления отёков бедра
Лучшим средством для профилактики отёков бедра считаются занятия физической культурой, в частности, плаванием. Процедура улучшает кровообращение, укрепляет сосудистую систему организма.
Закалять сосуды ног и предупредить появление отёков помогут водные процедуры, в особенности, душ. Необходимо сменить шесть раз горячую воду на холодную, и наоборот.
Отек бедра выше колена
Причины отёков бедра
Отёк бедер часто считается причиной, по которой заболевший направляется к доктору в больницу. Внешне отёки бедра похожи, однако это следствие разнообразных патологий, нуждающихся в назревшей терапии. Перед доктором стоит сложная задача, требуется разобраться и сопоставить массу деталей.
Если отекают бедра, явление становится следствием заболевания. Если отекает лицо, причиной является поражённая печень. Отёки в области рук свидетельствуют об опасном синдроме недоброкачественного опухолевого новообразования и прочее. Ниже представлены причины отёка бедра. Симптом появляется также, когда страдают мышцы бёдер.
Основные причины отекания бёдер
Причины отёка бедра:

- Травмы четырехглавой мышцы. Мышца располагается в бедренной области ноги. Мускул возможно повредить при помощи ударов, производимых с передней либо боковой части. При травмировании способны разорваться мелкие сосуды крови, возникает гематома, становящаяся отёком. Подобным травмам чаще подвержены спортсмены. Отёк бедра обнаруживает систематическую выраженность, появляется невыносимый болевой синдром и синяк. Во время терапии полагается ликвидировать болевой синдром. Одновременно требуется сохранить подвижность суставного механизма;
- Разрыв сухожилий. С подобным поражением нередко соприкасаются старые люди, совершенно беспричинно. У них исчезает возможность разгибать ноги, либо это приводит к появлению всяких нежелательных симптомов. При терапии происходит фиксация суставов, производят работу над возобновлением двигательной активности мышечной ткани;
- Хроническая недостаточность бедра по венозному виду. Становится причиной отекания бедренной части. Первоначально проявляются симптомы сильного увеличения вен. Чтобы образовались отёки в области бедра, требуется минимум два года, не стоит запускать заболевание, старайтесь вовремя проводить терапевтическое лечение. При хронической недостаточности бедра происходит разрастание конечностей ног в объёме. Чтобы запустить прогресс заболевания, достаточно двух неделек. Описано явление, известное как отёчный синдром;
Нарушается кровоток лимфатической жидкости либо развивается тромбоз. Отёк бедра проявляется по-разному. Отёк бедренной части ноги необходимо лечить вне зависимости от источника болезни.
Перечисленные причины отёков бедра бывают недостоверными и правдивыми. Ложный (недостоверный) отёк бедренной части ноги встречается при микседеме, системной склеродермии и ожирении. Проявляет выраженную особенность, определяемую при пальпации. Если при надавливании пальцами на кожу не остаётся ямки, налицо ложный отёк бедра. При правдивом отекании ямка долго не уходит. Это говорит о хаотическом движении жидкости в тканях организма. Однако в описанной ситуации есть исключения, докторам о них известно.
Основные факторы отекания бёдер
Основными факторами, способствующими развитию отёка бедра, признаны:
- преобразования биохимического состава крови и жидкости в тканях;
- нарушения в работе гормонов;
- повышение проницательной способности капиллярных сосудов;
- ухудшение венозного кровотока и лимфатической крови;
Истинный отёк бедра подразделяется на:
При последнем отёке бедренной части ноги вода накапливается во всех органах. В результате местного отекания бедра вода накапливается на нездоровых органах.
Диагностика отёков ноги
При подтверждении диагноза отёка бедра выполняются процедуры, направленные на устранение болезни. Для тщательного диагностирования проводятся лабораторная и инструментальная диагностика, распознать причины, по которым отекают бедра, нелегко. Источников известна масса, однако требуется диагностировать единственную причину заболевания.

Лечение отёков ноги
Совокупность врачебных процедур, проводимых докторами для отдельного пациента, индивидуальна. Всё направляется на разрешение 2-х главных задач. Первая: требуется купировать отёк бедер, не давать ему распространяться дальше по телу. Вторая задача заключается в необходимости обеспечения нормального и постоянного кровообращения в клетках и тканях организма, лимфооттоке крови от зоны отекания бедренной части нижней конечности.
Для достижения нужного результата медицинский персонал применяет процедуры, зависящие от причины отёка бёдер. К подобным процедурам относят инфузионную терапию, заключается:
- В назначении капельницы с препаратами, предназначенными для лечения указанного патологического состояния бедра;
- Во внутривенном облучении крови с помощью лазера;
- В магнитной терапии;
- В переменной пневматической компрессии, аппаратном лимфатическом дренажном массаже;
- В электрической миостимуляции;
- В озонотерапии.
Сотрудники флебологического отделения – профессиональны, хорошо овладели нынешними надёжными терапевтическими и хирургическими методиками лечения патологического состояния, приводящего к отёкам бедра.
Профилактика появления отёков бедра
Лучшим средством для профилактики отёков бедра считаются занятия физической культурой, в частности, плаванием. Процедура улучшает кровообращение, укрепляет сосудистую систему организма.
Закалять сосуды ног и предупредить появление отёков помогут водные процедуры, в особенности, душ. Необходимо сменить шесть раз горячую воду на холодную, и наоборот.
Опухоль на ноге выше колена и отечность: что делать и как лечить
Опухоль на ноге выше колена — это процесс образования новой ткани, который может быть вызван травмами, нагрузками, воспалением или заболеванием суставов, мышц. Оставлять без внимания такой симптом нельзя. Если причина кроется в серьезном заболевании, важно начать лечение как можно раньше.
Группы риска
Перед тем как выяснить причину отека ноги выше колена, целесообразно обозначить группы риска:
- Полные люди. Избыточный вес дает дополнительную нагрузку на колени. Суставы деформируются и разрушаются под влиянием лишних килограммов.
- Спортсмены. Постоянная тяжелая физическая нагрузка неблагоприятно воздействует на суставы.
- Женщины после 40 лет . В этом возрасте повышен риск развития остеопороза и разрыва коленных связок.
- Малоподвижный образ жизни. Недостаточная гибкость мышц приводит к тому, что сустав теряет поддержку и становится уязвимым перед нагрузками.
- Анатомические особенности. К проблемам с коленями приводят врожденные нарушения: разная длина ног, плоскостопие и т.д.
Находясь в группе риска, следует исключить перегрузку суставов, следить за питанием. Если опухли мышцы выше колена на ноге, рекомендуется сразу обратиться к врачу для проведения обследования и постановки точного диагноза.
Причины опухоли над коленом
Припухлость над коленом спереди может быть вызвана как внешними, так и внутренними причинами:
- Травмы коленных связок: разрыв, растяжение . Характеризуются отечностью, ярко выраженным болевым синдромом, неустойчивостью. Человек не может наступить на больную ногу.
- Воспаление сухожилий . Мышцы и кости соединены между собой толстыми плотными волокнами. Если они воспалены, нога отекает, при движении возникает боль.
- Отек мягких тканей при бурсите и воспалении суставной сумки. Проявляется покраснением кожи, сильной болью при сгибании ноги.
- Смещение чашечки приводит к серьезными двигательным нарушениям.
- Ушиб. Колено отекает, кожа краснеет. Движения вызывают сильный дискомфорт.
- Ревматоидный артрит. Хроническое заболевание поражает суставы. На начальной стадии проявляется болью, которая стихает при движении. В острой фазе нога отекает, краснеет, становится горячей.
- Остеопороз. Заболевание уменьшает плотность костной ткани. Часто проявляется отеком и болевым синдромом разной выраженности.
- Септический артрит . Инфекционное воспаление вызывает боль, гиперемию кожи, уплотнение из-за отека.
- Подагра. Суставы и ткани разрушаются из-за неправильного обмена веществ. В острой форме возникает отечность, болевые ощущения, покраснения кожи. Приступ сохраняется на протяжении нескольких дней.
Если опухла нога выше колена, найдите причину. Не стоит надеяться, что все пройдет самостоятельно. Симптом дает сигнал о помощи.
Первая помощь
При отечности коленных суставов важно оказать первую помощь, чтобы уменьшить боль и остановить развитие патологии.
- Обездвижьте ногу, исключите однотипные движения, нагрузку на колени.
- Заверните в ткань кусочки льда и приложите к опухшему месту на 15 минут. Повторяйте процедуру до 4-х раз в день. Вместо льда можно использовать любые замороженные продукты.
- Вытяните и положите ногу на возвышенность. Приподнятое положение улучшит состояние конечности.
- Примите противовоспалительное средство: Аспирин, Ибупрофен.
Следует помнить, что меры первой помощи не исключают посещение специалиста.
Народные средства

Есть несколько средств народной медицины, помогающих купировать боль, улучшить кровообращение и снять отек.
- Промывания отварами на основе лопуха, брусники или лекарственного окопника. Залейте компоненты литром воды и кипятите, пока не останется 500 миллилитров. Процедите и промывайте колено несколько раз в день.
- Свежий картофель измельчите до кашеобразной консистенции. Положите смесь на участок отека, обмотайте пищевой пленкой и хлопчатобумажной материей. Не снимайте компресс как минимум 2 часа, для большей эффективности оставьте на ночь.
- Покройте ноги выше колен березовыми листьями и обмотайте тканью. Через несколько часов увеличится выделение пота, после этого замените листья на свежие.
- При небольшом отеке сделайте примочки из голубой глины.
Народные средства эффективны при регулярном использовании. Лечение проводится под строгим врачебным контролем.
Медицинская помощь
Если распухли ноги выше колен, врач назначит комплексное обследование и определит методы лечения. Чтобы оценить состояние коленного сустава, потребуется КТ, МРТ.
Медикаментозная терапия. Зачастую назначают противовоспалительные, обезболивающие, антигистаминные средства, диуретики, а также препараты для нормализации оттока лимфы и крови.
Лечебные ванны устраняют отечность, особенно эффективны на ранней стадии нарушений. Радоновые, бишофитные или сероводородные ванны улучшают структуру коленных суставов, запускают регенерационные процессы, устраняют боль, помогают увеличить объем движений.
Физиотерапевтические процедуры используются при травмах и воспалениях для улучшения оттока лимфы и крови, нормализации функций сустава. Сеансы включают лазерную терапию, электрофорез, УВЧ, грязевые аппликации, фонофорез, воздействие лечебные магнитами.
Не следует ставить диагноз и выбирать способ лечения самостоятельно. При неправильной терапии можно навредить здоровью еще больше.
Почему могут отекать ноги выше колена?
Содержание:
 Отек нижних конечностей развивается вследствие увеличения количества жидкости в тканях и межклеточном пространстве. Отечность возникает как на различных участках ног, в частности — выше колена. Подобная реакция наблюдается редко, однако, вызывает серьезную причину для беспокойства.
Отек нижних конечностей развивается вследствие увеличения количества жидкости в тканях и межклеточном пространстве. Отечность возникает как на различных участках ног, в частности — выше колена. Подобная реакция наблюдается редко, однако, вызывает серьезную причину для беспокойства.
В определенных вариантах отек ноги выше колена случается, когда она продолжительное время находилась в одном положении либо после долгого хождения. Отечность интенсифицируется в вечернее время, к концу дня. Это проявление не считается заболеванием, это — следствие воспалительного явления либо проявление какой-то патологии.
Припухлость конечности фиксируется практически у каждого человека, подобное болевое ощущение приносит много дискомфорта и неприятностей. Все же, припухлость выше коленного суставного соединения не такое уж частое явление, но больше всего поражает женщин.
Физнагрузка
Главные и часто встречающиеся причинные факторы, с которых следует начать – интенсивные физнагрузки на нижние конечности. На современном этапе люди разных возрастных категорий стараются держаться в форме посредством постоянных тренировок в тренажерном зале, причем за очень короткий промежуток времени достичь желаемого физического состояния. Не любой сумеет самостоятельным образом провести правильный расчет необходимой физнагрузки, иногда излишние физическими занятия могут привести к развитию болевого ощущения, возникновению отечности (припухлости).
Нижняя конечность может достаточно сильно болеть в сопровождении незначительной отечности в бедренной зоне. Отек может сковать двигательные акты человека. Терапия подобного патсостояния предусматривает снижение ранее взятой на ноги физнагрузки.
Растяжения или разрывы мышечных групп надколенной области (бедренной) могут спровоцировать возникновение опухоли, гематомы в поврежденной области. Пациенту необходим в этом случае покой. Иногда реабилитационный период после такого травматического повреждения занимает ряд месяцев.
Воспалительный процесс в седалищном нерве
Воспалительный процесс зачастую вызывается воздлействием холода, травматическим повреждением нижней конечности, вирусным инфицированием. Преимущественно воспалительная реакция возникает вследствие переохлаждения организма.
Седалищный нервный пучок начинается в крестцовом отделе позвоночного столба. Патологический процесс развивается, когда «продуло» спинную область пациента в холодный период года, в условиях сквозняков. Воспалительный процесс проявляется в виде отечности либо припухлости бедренной части ноги – выше колена и до ТБС, параллельно пациент отмечает сильно выраженное болевое ощущение в названной зоне, увеличивается температура, в некоторых вариантах возможна гиперемия дермальных покровов. С противоположной поверхности тела заболевший чувствует онемение либо ощущение покалывания.
Преимущественно болевой синдром интенсифицируется при напряжении – при кашле, чихании, физнагрузок. В ночное время больного беспокоят выраженные альгические приступы, препятствующие отдыхать и ограничивающие совершение двигательных актов.
Артроз ТБС (коксартроз)
Коксартроз представлен деструкционными процессами в хондральном слое тазобедренного артрсоединения. Лица всех возрастных категорий могут повергаться названной патологии. Болезнь лечится на начальных этапах без оперативного вмешательства, в случае возникновения первичных проявлений в ТБС следует сразу обратиться к специалисту.
К базисным проявлениям следует отнести:
- Болевое ощущение на участке от тазобедренного и до коленного соединения.
- Пациент начинает прихрамывать.
- Возникновение отечности в поврежденной области.
В момент развития патпроцесса пациент отмечает сильное болевое ощущение, распространяющееся от паховой зоны, вдоль всего бедра и до коленного соединения. Сильно выраженная альгия ощущается при совершении двигательных актов, при попытке подняться со стула. Пациент может жаловаться на отечность в месте появления боли, периодически в случае прогрессирования можно услышать хруст в ТБС при ходьбе.
Остеомиелит
Остеомиелит выступает достаточно серьезным причинным фактором развития выраженного альгического синдрома выше колена. Он представляет собой явление воспаления костных структур нижней конечности на фоне проникновения инфекционного агента в остеоткань при непосредственном травмировании (открытый перелом) либо гематогенным способом из существующего в организме бактериального очага (тонзилит, кариес и др.).
На начальных этапах определить у заболевшего остеомиелит крайне затруднительно, поскольку проявления в этот период практически отсутствуют, а далее патология имеет стремительное развитие. Начальная манифестация представлена проявлениями, напоминающими обычные респираторные болезни – общей слабостью и недомоганием. У пациента внезапным образом поднимается лихорадка до 40 0 С за несколько часов, затем через несколько суток появляются характерные симптомы – интенсивное болевое ощущение в поврежденной костной структуре, а затем отек и гиперемическая реакция кожного покрова бедра.
Это – патология, которая требует немедленного госпитализирования в стационар, в четверти случаев она имеет летальный исход.
Остеопорозное поражение
Такой патпроцесс приводит к износу хондрального слоя коленных суставов. При остеопорозном процессе в организме пациента развиваются трансформировнаия в остеотканях, костные структуры становятся крайне хрупкими, что приводит к последующим патологическим нарушениям целостности костной ткани (переломам). Патология преимущественно имеет бессимптомное течение, в чем и заключена опасность для здоровья, на начальном этапе диагностировать остеопороз не представляется взможным.
Такая болезнь зачастую поражает женский пол определенного возраста (более 50 лет), поскольку тогда возникают климактерические гормональные расстройства. Причинным фактором также выступает параллельно протекающий дефицит Ca в организме. Злоупотребление алкогольными напитками, табакокурением – распространенные провоцирующие причины развития патологии.
Гиподинаминый образ жизни или перенесенные травмирования нижних конечностей возможные причины возникновения остеопороза коленного сочленения. А такой патпроцесс в артрсоединении и становится причиной отечности выше кола и ниже бедренного соединения
Терапевтическая тактика
В случае первопричины излишних физнагрузок, то, прежде всего, пострадавшему следует предоставить полный покой.
В остальных случаях вся тактика лечения направлена на устранение первопричины.
Подписаться на обновления
Связь с администрацией
Запишитесь к специалисту прямо на сайте. Мы перезвоним Вам в течении 2-х минут .
Перезвоним Вам в течении 1 минуты
Москва, Балаклавский проспект, дом 5
Наиполнейшую консультацию сегодня можно получить
только у опытного сосудистого хирурга профессора
доктора медицинских наук
Эндовазальная лазерная коагуляция вен. 1-я категория сложности. включая анестезиологическое пособие (местная анестезия).
Курс лимфопрессотерапии 10 процедур. Принимает Врач-флеболог кандидат медицинских наук
Прием проводит Врач-хирург высшей категории д.м.н., профессор Комраков. В.Е.
Однократный сеанс склеротерапии в пределах всей нижней конечности (пенная склеротерапия, микросклеротерапия).
Варикоз, тромбы, клапанная недостаточность, отеки на ногах
– все это повод выполнить УЗИ вен нижних конечностей
и пройти консультацию у флеболога.
Лимфопрессотерапия показана при
отеках нижних конечностей, лимфостазе.
Также она проводится в косметологической целью
Отек ног выше колена
Под отечностью ног понимается увеличение объема конечности, которая особенно выражается в обильном употреблении жидкости. Как правило, отек ног выше колена и в области лодыжек усиливается под вечер после длительной ходьбы либо нахождения на одном месте. Сама отечность не считается болезнью потому, что она – лишь серьезный признак недуга. Со стороны физиологии отек – это накопившаяся жидкость в щелях материи, которая приводит к увеличению величины этих тканей.
В нашем медицинском центре проблемами отеков ног занимаются опытные флебологи и лимфологи, которые грамотно проводят обследования и назначают терапию. Пользуясь новой техникой и аппаратурой нашей лаборатории, врачи способны быстро и эффективно установить диагноз и понять причину возникновения отека. Чем раньше вы обратитесь к нам, тем скорее вы забудете о болезни.
По каким причинам отекают ноги?
Условиями возникновения отечности становятся нарушения в отводе жидкостей от нижней конечности либо в ее чрезмерной выработке. Чаще всего причинами отеков становятся механические препятствия: давление опухоли либо матки во время беременности на венозные сосуды, закупоривание сгустками крови, патология лимфооттока по сосудам. В данной ситуации отмечают увеличение давления в капиллярах и выход жидкостей в окружающие материи из крови. Отек ног выше колена может возникнуть вследствие варикоза в бедренной части ноги.
Удержать кровь в русле помогают белки и соли, поэтому уменьшение уровня белков провоцирует отдачу жидкости в материи из крови. Помочь задержать жидкость в организме способны некоторые препараты (антиаллергены, медикаменты против онкологии). Однако их побочный эффект проявляет себя только после продолжительного применения. Подобным эффектом обладают и гормональные препараты и контрацептивы таблетированной формы.
Как обследовать пациентов с отечностью ног?
Определить отеки самостоятельно достаточно сложно. Для начала попробуйте надавить на голень пальцем и переждите пару секунд. Когда после манипуляции остается небольшая долго не исчезающая ямка – это уже говорит об отечности. Исследование больного с отечностью должно начаться с осмотра у терапевта. Затем после тщательного исследования доктор способен наметить вероятные причины отека. Следующим этапом становится диагностирование в лабораторных условиях, а при возникшей необходимости, пациента направляют на осмотр специалиста узкой направленности. Кроме того, больные сдают анализы крови и мочи и проходят электрокардиограмму.
Как лечится отечность?
Для того чтобы правильно назначить терапию отека, сначала требуется выявление его причины, а затем воздействие на него препаратами для сердца, сосудов и почек. Самостоятельной мерой предотвращения отечности становится сокращение количества употребляемой соли и воды. Если ваш доктор не обнаружит противопоказания, можете принимать чаи с добавлением лимона, или же мяты, клюквы, жасмина, брусники. Однако необходимо помнить, что без контроля врача такие травы и любые мочегонные медикаменты использовать нельзя, чтобы не допустить чрезмерное выведение калия из организма. Если возможно, постарайтесь не носить обувь на высокой платформе и высоких каблуках, а находясь дома, старайтесь поднимать ноги выше уровня сердца.
Осложнения при отеках
Безусловно, нельзя недооценивать серьезность отечности. Чтобы быть уверенным в том, что это всего лишь следствие обычной усталости, необходимо посетить специалиста. Ведь, когда болезнь сердца обнаружена вовремя, можно предупредить инсульт и инфаркт. В свою очередь, не излеченный недуг почек приводит к постоянной недостаточности органа. Самым угрожающим осложнением пораженного русла вены на ногах становится нарушение кожного покрова, которое заканчивается язвами и гангреной, приводящей к ампутации ноги.
Отеки при болезнях сердца
Увеличенные ноги говорят о том, что сердечно-сосудистая система не функционирует как ей положено. Если сердце не может обеспечивать органы необходимым объемом крови, образуются отеки нижних конечностей. Сначала начинают отекать щиколотки, а затем отек наблюдается выше колена. При нажатии на эту область остается вмятина, которая восстанавливается только спустя время.
Припухлость на бедре: причины, симптомы и лечение
Содержание статьи:
Волнение по поводу припухлости на бедре обосновано – она может свидетельствовать о серьезной болезни, в том числе онкологии. Но так происходит далеко не всегда. Опухнуть бедренная часть может и от ушиба, укуса насекомого. Чтобы разобраться в причинах, нужно учесть сопутствующую симптоматику.
Вероятные причины возникновения припухлости
Появление отека или видимой «шишки» может говорить о разнообразных патологиях – начиная с осложнений после укола или надлома шейки бедра до злокачественной опухоли.
Припухлость на бедре выше колена может указывать на излишнюю жидкость в суставе
Основные причины отека или образования опухоли на бедре:
- реакция на уколы и или укусы насекомых;
- воспаление лимфоузлов;
- травмы;
- склеродермия;
- лишний вес и гиподинамия;
- дисфункции сальных желез;
- опухоли доброкачественного и злокачественного типа;
- гипотермия;
- наследственность;
- реакция на инфекционное заболевание.
Если возник отек внутренней стороны бедра, вероятными факторами становятся повреждения мягких и скелетных тканей, в частности, квадрицепса, а также артрит, бурсит, хроническая венозная недостаточность.
 Проявления остеомиелита в сочленении таза и бедра также могут являться причиной того, что нога отекает. Этот недуг гнойно-воспалительного характера, вызывается бактериальной инфекцией и поражает скелетные структуры и ткани. Припухлость образуется в течение трех-четырех суток, до этого она совершенно не заметна. В бедренной зоне возникают болевые ощущения, начинается ломота в районе сочленения таза и бедра. Температура тела поднимается до сорокаградусной отметки. Заболевание требует немедленной помощи медиков.
Проявления остеомиелита в сочленении таза и бедра также могут являться причиной того, что нога отекает. Этот недуг гнойно-воспалительного характера, вызывается бактериальной инфекцией и поражает скелетные структуры и ткани. Припухлость образуется в течение трех-четырех суток, до этого она совершенно не заметна. В бедренной зоне возникают болевые ощущения, начинается ломота в районе сочленения таза и бедра. Температура тела поднимается до сорокаградусной отметки. Заболевание требует немедленной помощи медиков.
Виды опухолей и сопутствующие симптомы
Припухлость на бедре может возникнуть из-за появления новообразования, чаще всего доброкачественного характера. Самыми распространенными диагнозами являются:
| Название | Локализация | Симптоматика | Лечение |
| Хондробластома | В бедренных тканях хряща, нередко сбоку, около шейки кости. | Округлая опухоль с ровными контурами, заметная при касании, с болевым синдромом. | Хирургическое, возможно эндопротезирование. |
| Хондрома | В хрящах. Может прорасти в близко расположенные ткани и вызвать надлом. | Несильные боли мягкой ткани, утолщение кожного покрова, деформация кости. | Хирургическое. |
| Липома | В гиподерме, как ближе к кожному покрову, так и рядом с мускульными волокнами. | Сначала не превышает размер горошины, но понемногу увеличивается и прорастает в близлежащие ткани. Вызывает тупую ноющую боль при движении. | Хирургическое либо лазерное. |
| Гемангиома | В мускулах либо под кожным покровом. | Припухлость на бедре чаще сбоку, в районе костной шейки. Во время движения в этой области возникают боли. | Хирургическое. Опасность в вероятности внутреннего кровоизлияния. |
| Невринома | На дорсальной стороне бедра во внутренних слоях мышц. | Сильная боль, одновременно утрата кожной восприимчивости над опухолью, при прощупывании заметно уплотнение. | Хирургическое. |
 Зачастую на бедрах формируются атеромы вследствие дисфункций сальных желез. Маленькие плотные образования как бы «ходят» под кожным покровом при прощупывании. Обычно формирует вокруг себя уплотнение из находящихся рядом соединительнотканных оболочек.
Зачастую на бедрах формируются атеромы вследствие дисфункций сальных желез. Маленькие плотные образования как бы «ходят» под кожным покровом при прощупывании. Обычно формирует вокруг себя уплотнение из находящихся рядом соединительнотканных оболочек.
Образование сопровождает воспалительный процесс и выделение подкожного жира, чешуек эпидермиса. Чаще всего доброкачественна, но создает ощущение дискомфорта. Лечат атерому медикаментозно, аппаратными методами либо хирургически.
Отличительные особенности рака бедра
Злокачественные опухоли зачастую образуются в гиподерме либо мускулах. У детей наиболее часто отмечается нейробластома либо лейкоз, которые могут проявиться хромотой. У взрослых чаще всего формируются опухоли мягких тканей.
Характерная симптоматика:
- сильные боли в пораженной зоне;
- разрастание бедренных тканей на этом участке, заметное выделение опухоли над неповрежденными зонами;
- потеря веса;
- смена оттенка кожных покровов;
- усиление болей в ночное время и при физнагрузках.
Если новообразование сформировалось вблизи сустава, у человека возникают проблемы с двигательной активностью: проявляется скованность, в особенности ночью, вероятно развитие артрита и коксартроза. Каждое движение при этом сопровождает мучительная боль. Случаются исключения, когда сочленение остается неповрежденным.
Диагностика заболевания
Энхондрома бедренной кости на рентгене
В первую очередь проводится рентген участка, на котором возник отек. На снимках будут заметны последствия ушиба или перелома, зоны эрозии, остеопластические очаги, метастазы от иных пораженных онкологической болезнью органов при повторном процессе в бедренных тканях.
Проведение диагностической процедуры также подразумевает обязательные анализы:
- рентген грудной клетки;
- расширенный анализ крови;
- исследование мочи;
- электрофорез сыворотки белков;
- изучение активности почечных ферментов.
Для подтверждения диагноза проводят исследование ультразвуком, порой применяется биопсия. Параллельно обследуют щитовидную и молочные железы, пациентку осматривает гинеколог.
Чтобы точно найти область расположения опухоли и участок для взятия биоматериала на исследование, больной направляется на компьютерную томографию, а при новообразованиях в мягких структурах – на магнитно-резонансную томографию.
Лечебные методики
Лечение отека при травме мышцы бедра, при артрите, бурсите состоит в приеме нестероидных фармсредств против воспаления и мочегонных лекарств, а также в ношении специальной эластичной повязки. Если присоединилась гнойная инфекция, потребуется откачка экссудата из области сустава. При проблемах с сосудами медикаментозное, а иногда хирургическое лечение назначает врач-флеболог.
Чтобы отек не распространился, и процесс сошел на нет, часто применяют физиопроцедуры: лазерную и магнитотерапию, электрофорез, миостимуляцию, озонотерапию.
 При остеомиелите лечение начинают инъекцией антибиотика широкого воздействия. Подбор медикамента необходимо проводить индивидуально для каждого больного. Антибактериальное лечение ведется не меньше 35 суток, с приемом внутрь и инъекциями в поврежденную зону противомикробных фармпрепаратов.
При остеомиелите лечение начинают инъекцией антибиотика широкого воздействия. Подбор медикамента необходимо проводить индивидуально для каждого больного. Антибактериальное лечение ведется не меньше 35 суток, с приемом внутрь и инъекциями в поврежденную зону противомикробных фармпрепаратов.
При запущенном процессе осуществляется оперативное вмешательство. Хирург надрезает мускульные и другие мягкие ткани до кости бедра, удаляет ткани с процессом некротизации, вычищает из ранки образовавшийся гной.
Новообразования удаляются по большей части хирургическим путем. В ходе проведения симптоматического лечения также принимают анальгетические медпрепараты, спазмолитики, фармсредства против воспаления. Если образование злокачественное, после операции назначаются процедуры с воздействием на пораженную зону лучевой энергии, чтобы избежать рецидивов.
Если новообразование доброкачественное, прогноз лечения практически всегда благоприятный. После ликвидации очага настает 100-процентное излечение. В реабилитационный период за пациентом наблюдает доктор. Также в это время делают инъекции обезболивающих медпрепаратов, проводят терапию появившихся осложнений, корректируют питание и образ жизни.
Опухоль на бедре: причины и лечение отека
Припухлость на бедре может происходить по причине развития различных заболеваний либо в следствии формирования доброкачественной или злокачественной опухоли. Факторы, вызывающие такое состояния самые разнообразны и, чтобы понять почему страдает эта часть ноги необходимо обратиться к врачу, чтобы диагностировать точные причины отека на бедре и назначить корректное лечение.

Факторы вызывающие отечность
Среди болезней и патологий, вызывающих отек, выделяют:
- Травмы, сильные ушибы четырехглавой мышцы. При ударах, растяжениях разрываются мелкие и крупные сосуды, формируется отек бедра и гематома. В таком случае появляется резкий болевой синдром, синеватый оттенок поврежденной зоны. При травмах сухожилий ограничивается подвижность ноги.
- Хроническая недостаточность вен, приводит к постоянным ноющим болям, тому что образуется отек бедра. Болезнь развивается довольно долго, около двух лет, поэтому запускать симптоматику нельзя.
- Заболевания суставов провоцируют отекание бедренной части, возникает покраснение, болезненность, возможно локальное повышение температуры.
- Посттромбофлебические осложнения (синдром), которые образуются при венозном тромбозе. В таком случае тромбоз вен – постоянный симптом, который купируется в курсе терапии. При данном заболевании отек на бедре является односторонним, сопровождается пигментацией на коже, дерматитом.
- Нарушение биохимического состава крови.
- Гормональный сбой.
- Дисфункция газового обмена в организме.
- Застой ликвора, при болезнях сердца.
- Новообразования. Злокачественная и доброкачественная опухоль на бедре может вызвать появление отека в соответствующем месте.
- Хондробластома. Это доброкачественная припухлость, сформировавшаяся из мягких тканей области тазобедренного сустава (хрящей). Чаще всего новообразование располагается на участке шейки, колена. Появившуюся проблему можно прощупать, к симптомам добавляется боль, отек.

- Липома. Доброкачественная подкожная опухоль на бедре, состоящая из жировой клетчатки. Начиная с размеров горошинки, новообразование разрастается выше колена, отек по бедру провоцирует, но не значительный. Важным симптомом является не проходящая ноющая боль. При подозрении на липому необходимо гистологическое обследование.

- Гемангиома. Доброкачественное новообразование сосудов, располагающееся в мягких тканях или под кожей. Визуально проявляется в первую очередь опухолью на внутренней стороне бедра, ноющая боль при ходьбе, покраснение кожных покровов.
- Лимфедема. Новообразование лимфатических узлов в области паха, сопровождающееся отеканием стопы, голени. Зачастую такое явление вызывает одностороннюю припухлость на бедре.
Клиническая картина
Все причины образования отека могут быть истинными и ложными (правдивыми и недостоверными). Ложная отечность встречается при развивающейся микседеме или ожирении. Диагностировать истинный и ошибочный отек на бедре можно надавив на коже в поврежденном месте. Если отечность правдивая – остается ямка, в противном случае – она считается ложной.
Диагностика
Диагностика отеков ноги позволит предоставить качественное лечение, необходимо провести лабораторные и инструментальные обследования.
Для определения точной причины и выявления конкретного заболевания, пациенту нужно пройти рентген и биопсию. Рентгеновский снимок позволит определить место локализации отека и его точные границы, возможные болезни суставов. Если опухоль на бедре подтвердится нужно гистологические обследования. Может понадобится компьютерная томография, позволяющая выявить наличие кальцификатов в суставах.
Вне зависимости от источника появления отечности в районе бедренной кости, проблему важно своевременно лечить.

Терапия
В зависимости от причин, врач назначает эффективный курс препаратов. Комплекс мероприятий направлен на три основные задачи:
- Купировать припухлость на бедре и другие симптомы, чтобы не давать им разрастаться на ткани.
- Обеспечение нормального кровообращения, восстановление лимфотока в организме.
- Устранение первоначальной болезни, спровоцировавшей припухлость.
Для получения желаемого результата, пациенту назначают комплекс лечебных инфузионных мероприятий:
- Капельницы с лекарственными препаратами, для устранения патологии и болезней суставов.
- Озонотерапия.
- Электростимуляци.
- Магнитная терапия.
- Лимфатический дренажный массаж.
Профилактика
Чтобы предотвратить отек бедра, в качестве профилактики боли и дискомфорта при ходьбе единственным эффективным решением является физкультура, гимнастика, подвижный образ жизни.
Аквааэробика, плавание помогают наладить уровень кровообращения, укрепить состояние сосудов.
Пациентам с ослабленной иммунной системой, специалисты рекомендуют обязательное закаливание, водные процедуры и особенно контрастный душ.
Благодаря современным технологиям и эффективным терапевтическим мероприятиям, различные патологии, за счет которых образуется отек бедра, можно легко вылечить.
 Загрузка…
Загрузка…Отек бедра выше колена причины
Причины того, почему отекают ноги, могут быть самыми разнообразными. Мало кто вообще задумывается о последствиях, которые провоцируются такой, казалось бы, повседневной проблемой. Не стоит оставлять опухоль над коленом без должного внимания и лечения даже в тех случаях, когда сгибать ногу совсем не больно. Это может нести за собой осложнения, для устранения которых понадобится помощь хирурга.

Причины опухоли над коленом
Такая конечность человека, как нога, постоянно испытывает не только различные внешние нагрузки. Отёчность выше колена может быть вызвана и разными заболеваниями. Поэтому подобные новообразования разделяются на две соответствующих группы.
Внешние факторы
Любая, даже самая обычная нагрузка на сустав может повредить его, это и бег, и занятия спортом, и даже обычная ходьба. Возникает воспаление, нарушается обмен веществ, из-за чего в проблемном месте и начинается скапливаться жидкость. Отек над коленом в данном случае может быть как незаметным, еле ощутимым, так и довольно больших размеров (занимать область 8-9 см и более выше колена).
Такая ситуация нередко настигает людей, которые ведут активный образ жизни и занимаются спортом, когда можно повредить не только чашечку. Чаще всего страдают футболисты и хоккеисты, из-за физиологических особенностей и физических законов происходит растяжение, а иногда и разрыв связок. Механизм такого повреждения следующий: при движении тела, в определенный момент оно продолжает двигаться по инерции, когда стопа и нога человека уже неподвижны. Получается, что бедренная кость движется вокруг своей оси, а большеберцовая нет, что и вызывает травмы, для которых характерны следующие признаки:
- Колено болит, причем и спереди, и сзади. Невозможно даже согнуть ногу,
- Появляющаяся и нарастающая припухлость имеет немалый размер,
- Не являются исключением и случаи, когда кожа приобретает синевато-багровый оттенок это гематома, образовавшаяся из-за поврежденных капилляров.
Этот список симптомов характерен и для других физических травм.
В данную группу также входят:
- Переохлаждение. В этом случае припухлость над коленом образуется лишь спустя какое-то время,
- Скрытые переломы. Нога также будет болеть, поэтому при появлении любых отёков, которые не прошли в короткий срок, требуется обратиться к доктору,
- Тендинит. Данное заболевание возникает на фоне чрезмерных физических нагрузок и характеризуется воспалением сухожилий и отечностью выше колена. При игнорировании этого недуга сухожилья могут полностью атрофироваться.
Внутренние факторы
Сюда входят различные болезни и сбои в организме, которые сопровождаются индивидуальными симптомами и особенностями. Если у вас возникла опухоль над коленом по таким причинам, то единого лечения нет, и врач должен будет назначить курс в зависимости от корня проблемы. Все подобные случаи рассмотреть невозможно, однако, есть эпизоды, которые наблюдаются чаще остальных.
Бурсит
Опухоль над коленной чашечкой в данном случае вызвана скоплением экссудата в синовиальной сумке (также имеет и второе название бурса, в честь чего и названо заболевание). Эта жидкость выделяется кровеносными сосудами при воспалении в полости и ткани. Такой отек ноги сопровождается сильными болями и сложностями в передвижении.
Избежать хирургической помощи в этом случае не выйдет. Хоть серьезного вмешательства и не требуется, но прокол для того, чтобы вся коленная жидкость была удалена, должен сделать специалист.

Гонартроз
Это термин такого недуга, как дегенеративно-дистрофический процесс в тканях коленного сустава. Говоря простыми словами, хрящ начинает истончаться, к худшему состоянию приходят связки, а прочность непосредственно костной ткани сильному уменьшается. В основную группу риска попадают пожилые лица, а также женщины во время менопаузы.
Отек над коленом в таком случае сопровождают:
- Ощущения хруста в суставе при движении,
- Чувство скованности,
- Нога в этом случае сильно болит,
Стоит выделить то, что в группу риска попадают люди с излишним весом, ведь нагрузка на как ноги выше колен, так и ниже прямо пропорциональна весу человека.
Подагра
Данная болезнь характеризуется скоплением мочевой кислоты в суставах. Хоть зачастую страдают пальцы рук, иногда эта проблема встречается и в коленной области. Опухоль на ноге также дополняется такими симптомами:
- Покраснение кожных покровов,
- Интенсивная боль.
Осложнения, которые появляются на фоне несвоевременного или неполноценного лечения, включают в себя даже инвалидность пациента.

Остеопороз
В этом случае признаки сильнее проявляются при смене погодных условий. В них входят дискомфорт и болевые ощущения при ходьбе, которые могут иметь самую разную степени выраженности.

Полиартрит
Опухоль над коленом при таком диагнозе имеет сезонный характер. Поражение одного сустава сравнительно редкая картина, обычно страдает несколько участков. Появившийся отек спадает довольно быстро после появления, что вызывает чувство отсутствия проблемы. Естественно, врач выяснит, почему над коленом опухло, не стоит затягивать с визитом, даже в том случае, когда отёчность спала.

Варикоз
Знакомое всем заболевание, которое встречается у женского населения среднего возраста. Сопровождается такой недуг тяжестью в ногах, болью, уплотнениями на фоне того, что опухла нога выше колена. При пальпации пораженный участок будет горячим, в тяжелых же случаях образуются тромбы.
Проблема данного заболевания заключается в том, что кровь в венах начинает двигаться в обе стороны, так, когда в здоровых она циркулирует только к сердцу.
Лимфостаз
В данном эпизоде проблема связано не с чем иным, как с лимфой и ее застоем. Распухнуть может любая область, от пальцев до всего бедра, на одной или обеих ногах.
Изначально никакого новообразования не наблюдается, видно только небольшое потемнение кожи. Лишь через какое-то время конечность отекает сильнее и заметнее.
Кроме этого, если вас настиг отек ноги выше колена причина может быть в одном из следующих диагнозов:
- Киста,
- Артрит,
- Остеомиелит,
- Синовит,
- Остеохондрит,
- Сердечная недостаточность,
- Почечная недостаточность,
- Грыжа,
- Эпикондилит.
Злокачественные образования (рак и др.) встречаются довольно редко и сопровождаются разными негативными симптомами (боль, дискомфорт, тяжесть в ногах, ухудшение общего состояния).
Лечение опухоли на ноге выше колена
Если опухла нога следующие лечение делится на несколько этапов, основной из которых медикаментозная терапия.
Медикаментозная терапия
Как вы могли заметить, разнообразие возможных болезней и других причин настолько велико, что нельзя назначить какой-то один препарат, тем более в домашних условиях, и надеяться на полное выздоровление. Зачастую врачи назначают именно курс разных групп медикаментов, которые включают в себя:
- Противовоспалительные и обезболивающие (Мелоксикам, Диклофенак, Ибупрофен, Нимид),
- Диуретики (Фуросемид, Индапамид),
- Антигистаминные (Супрастин, Тавегил),
- Нормализующие лимфообращение (Лимфомиазот),
- В отдельных случаях могут назначаться антибиотики, антикоагулянты, антиагреганты, кортикостероиды, цитостатики и гормоны щитовидной железы.
Физиопроцедуры
Этот подход используется не только при механических травмах. Такие сеансы включают в себя:
- Лазерная терапия,
- УВЧ,
- Электрофорез,
- Магнитотерапия,
- Грязелечение
- Фонофорез.
Первая помощь при отеке над коленом
Если возможности посетить врача нет, а неприятные симптомы нужно как-то снять, прибегните к таким советам:
- Старайтесь меньше двигаться,
- Обмотайте лед тканью и приложите к проблемному месту. Не более 10-15 минут за раз,
- Лягте и расположите ногу выше уровня сердца,
- Примите противовоспалительные лекарства типа Ибупрофена, Нимесила, место можно нанести мазь Диклофенак.
Многие не ставят проблему того, что над коленом опухло достаточно высоко. Особенно если мышца нормально двигается, а отёк вообще спал сам через какое-то время, ведь что может пойти не так при таких удачных обстоятельствах. Помните, что иногда причина скрывается глубже (например, проблемы с сердцем). Поставит верный диагноз и назначит соответствующие лечение только врач.
Загрузка…
Отек бедра выше колена причины лечение
Причины того, почему отекают ноги, могут быть самыми разнообразными. Мало кто вообще задумывается о последствиях, которые провоцируются такой, казалось бы, повседневной проблемой. Не стоит оставлять опухоль над коленом без должного внимания и лечения даже в тех случаях, когда сгибать ногу совсем не больно. Это может нести за собой осложнения, для устранения которых понадобится помощь хирурга.

Причины опухоли над коленом
Такая конечность человека, как нога, постоянно испытывает не только различные внешние нагрузки. Отёчность выше колена может быть вызвана и разными заболеваниями. Поэтому подобные новообразования разделяются на две соответствующих группы.
Внешние факторы
Любая, даже самая обычная нагрузка на сустав может повредить его, это и бег, и занятия спортом, и даже обычная ходьба. Возникает воспаление, нарушается обмен веществ, из-за чего в проблемном месте и начинается скапливаться жидкость. Отек над коленом в данном случае может быть как незаметным, еле ощутимым, так и довольно больших размеров (занимать область 8-9 см и более выше колена).
Такая ситуация нередко настигает людей, которые ведут активный образ жизни и занимаются спортом, когда можно повредить не только чашечку. Чаще всего страдают футболисты и хоккеисты, из-за физиологических особенностей и физических законов происходит растяжение, а иногда и разрыв связок. Механизм такого повреждения следующий: при движении тела, в определенный момент оно продолжает двигаться по инерции, когда стопа и нога человека уже неподвижны. Получается, что бедренная кость движется вокруг своей оси, а большеберцовая нет, что и вызывает травмы, для которых характерны следующие признаки:
- Колено болит, причем и спереди, и сзади. Невозможно даже согнуть ногу,
- Появляющаяся и нарастающая припухлость имеет немалый размер,
- Не являются исключением и случаи, когда кожа приобретает синевато-багровый оттенок это гематома, образовавшаяся из-за поврежденных капилляров.
Этот список симптомов характерен и для других физических травм.
В данную группу также входят:
- Переохлаждение. В этом случае припухлость над коленом образуется лишь спустя какое-то время,
- Скрытые переломы. Нога также будет болеть, поэтому при появлении любых отёков, которые не прошли в короткий срок, требуется обратиться к доктору,
- Тендинит. Данное заболевание возникает на фоне чрезмерных физических нагрузок и характеризуется воспалением сухожилий и отечностью выше колена. При игнорировании этого недуга сухожилья могут полностью атрофироваться.
Внутренние факторы
Сюда входят различные болезни и сбои в организме, которые сопровождаются индивидуальными симптомами и особенностями. Если у вас возникла опухоль над коленом по таким причинам, то единого лечения нет, и врач должен будет назначить курс в зависимости от корня проблемы. Все подобные случаи рассмотреть невозможно, однако, есть эпизоды, которые наблюдаются чаще остальных.
Бурсит
Опухоль над коленной чашечкой в данном случае вызвана скоплением экссудата в синовиальной сумке (также имеет и второе название бурса, в честь чего и названо заболевание). Эта жидкость выделяется кровеносными сосудами при воспалении в полости и ткани. Такой отек ноги сопровождается сильными болями и сложностями в передвижении.
Избежать хирургической помощи в этом случае не выйдет. Хоть серьезного вмешательства и не требуется, но прокол для того, чтобы вся коленная жидкость была удалена, должен сделать специалист.

Гонартроз
Это термин такого недуга, как дегенеративно-дистрофический процесс в тканях коленного сустава. Говоря простыми словами, хрящ начинает истончаться, к худшему состоянию приходят связки, а прочность непосредственно костной ткани сильному уменьшается. В основную группу риска попадают пожилые лица, а также женщины во время менопаузы.
Отек над коленом в таком случае сопровождают:
- Ощущения хруста в суставе при движении,
- Чувство скованности,
- Нога в этом случае сильно болит,
Стоит выделить то, что в группу риска попадают люди с излишним весом, ведь нагрузка на как ноги выше колен, так и ниже прямо пропорциональна весу человека.
Подагра
Данная болезнь характеризуется скоплением мочевой кислоты в суставах. Хоть зачастую страдают пальцы рук, иногда эта проблема встречается и в коленной области. Опухоль на ноге также дополняется такими симптомами:
- Покраснение кожных покровов,
- Интенсивная боль.
Осложнения, которые появляются на фоне несвоевременного или неполноценного лечения, включают в себя даже инвалидность пациента.

Остеопороз
В этом случае признаки сильнее проявляются при смене погодных условий. В них входят дискомфорт и болевые ощущения при ходьбе, которые могут иметь самую разную степени выраженности.

Полиартрит
Опухоль над коленом при таком диагнозе имеет сезонный характер. Поражение одного сустава сравнительно редкая картина, обычно страдает несколько участков. Появившийся отек спадает довольно быстро после появления, что вызывает чувство отсутствия проблемы. Естественно, врач выяснит, почему над коленом опухло, не стоит затягивать с визитом, даже в том случае, когда отёчность спала.

Варикоз
Знакомое всем заболевание, которое встречается у женского населения среднего возраста. Сопровождается такой недуг тяжестью в ногах, болью, уплотнениями на фоне того, что опухла нога выше колена. При пальпации пораженный участок будет горячим, в тяжелых же случаях образуются тромбы.
Проблема данного заболевания заключается в том, что кровь в венах начинает двигаться в обе стороны, так, когда в здоровых она циркулирует только к сердцу.
Лимфостаз
В данном эпизоде проблема связано не с чем иным, как с лимфой и ее застоем. Распухнуть может любая область, от пальцев до всего бедра, на одной или обеих ногах.
Изначально никакого новообразования не наблюдается, видно только небольшое потемнение кожи. Лишь через какое-то время конечность отекает сильнее и заметнее.
Кроме этого, если вас настиг отек ноги выше колена причина может быть в одном из следующих диагнозов:
- Киста,
- Артрит,
- Остеомиелит,
- Синовит,
- Остеохондрит,
- Сердечная недостаточность,
- Почечная недостаточность,
- Грыжа,
- Эпикондилит.
Злокачественные образования (рак и др.) встречаются довольно редко и сопровождаются разными негативными симптомами (боль, дискомфорт, тяжесть в ногах, ухудшение общего состояния).
Лечение опухоли на ноге выше колена
Если опухла нога следующие лечение делится на несколько этапов, основной из которых медикаментозная терапия.
Медикаментозная терапия
Как вы могли заметить, разнообразие возможных болезней и других причин настолько велико, что нельзя назначить какой-то один препарат, тем более в домашних условиях, и надеяться на полное выздоровление. Зачастую врачи назначают именно курс разных групп медикаментов, которые включают в себя:
- Противовоспалительные и обезболивающие (Мелоксикам, Диклофенак, Ибупрофен, Нимид),
- Диуретики (Фуросемид, Индапамид),
- Антигистаминные (Супрастин, Тавегил),
- Нормализующие лимфообращение (Лимфомиазот),
- В отдельных случаях могут назначаться антибиотики, антикоагулянты, антиагреганты, кортикостероиды, цитостатики и гормоны щитовидной железы.
Физиопроцедуры
Этот подход используется не только при механических травмах. Такие сеансы включают в себя:
- Лазерная терапия,
- УВЧ,
- Электрофорез,
- Магнитотерапия,
- Грязелечение
- Фонофорез.
Первая помощь при отеке над коленом
Если возможности посетить врача нет, а неприятные симптомы нужно как-то снять, прибегните к таким советам:
- Старайтесь меньше двигаться,
- Обмотайте лед тканью и приложите к проблемному месту. Не более 10-15 минут за раз,
- Лягте и расположите ногу выше уровня сердца,
- Примите противовоспалительные лекарства типа Ибупрофена, Нимесила, место можно нанести мазь Диклофенак.
Многие не ставят проблему того, что над коленом опухло достаточно высоко. Особенно если мышца нормально двигается, а отёк вообще спал сам через какое-то время, ведь что может пойти не так при таких удачных обстоятельствах. Помните, что иногда причина скрывается глубже (например, проблемы с сердцем). Поставит верный диагноз и назначит соответствующие лечение только врач.
Загрузка…
Отечность ног выше колена причина и лечение
Причины того, почему отекают ноги, могут быть самыми разнообразными. Мало кто вообще задумывается о последствиях, которые провоцируются такой, казалось бы, повседневной проблемой. Не стоит оставлять опухоль над коленом без должного внимания и лечения даже в тех случаях, когда сгибать ногу совсем не больно. Это может нести за собой осложнения, для устранения которых понадобится помощь хирурга.

Причины опухоли над коленом
Такая конечность человека, как нога, постоянно испытывает не только различные внешние нагрузки. Отёчность выше колена может быть вызвана и разными заболеваниями. Поэтому подобные новообразования разделяются на две соответствующих группы.
Внешние факторы
Любая, даже самая обычная нагрузка на сустав может повредить его, это и бег, и занятия спортом, и даже обычная ходьба. Возникает воспаление, нарушается обмен веществ, из-за чего в проблемном месте и начинается скапливаться жидкость. Отек над коленом в данном случае может быть как незаметным, еле ощутимым, так и довольно больших размеров (занимать область 8-9 см и более выше колена).
Такая ситуация нередко настигает людей, которые ведут активный образ жизни и занимаются спортом, когда можно повредить не только чашечку. Чаще всего страдают футболисты и хоккеисты, из-за физиологических особенностей и физических законов происходит растяжение, а иногда и разрыв связок. Механизм такого повреждения следующий: при движении тела, в определенный момент оно продолжает двигаться по инерции, когда стопа и нога человека уже неподвижны. Получается, что бедренная кость движется вокруг своей оси, а большеберцовая нет, что и вызывает травмы, для которых характерны следующие признаки:
- Колено болит, причем и спереди, и сзади. Невозможно даже согнуть ногу,
- Появляющаяся и нарастающая припухлость имеет немалый размер,
- Не являются исключением и случаи, когда кожа приобретает синевато-багровый оттенок это гематома, образовавшаяся из-за поврежденных капилляров.
Этот список симптомов характерен и для других физических травм.
В данную группу также входят:
- Переохлаждение. В этом случае припухлость над коленом образуется лишь спустя какое-то время,
- Скрытые переломы. Нога также будет болеть, поэтому при появлении любых отёков, которые не прошли в короткий срок, требуется обратиться к доктору,
- Тендинит. Данное заболевание возникает на фоне чрезмерных физических нагрузок и характеризуется воспалением сухожилий и отечностью выше колена. При игнорировании этого недуга сухожилья могут полностью атрофироваться.
Внутренние факторы
Сюда входят различные болезни и сбои в организме, которые сопровождаются индивидуальными симптомами и особенностями. Если у вас возникла опухоль над коленом по таким причинам, то единого лечения нет, и врач должен будет назначить курс в зависимости от корня проблемы. Все подобные случаи рассмотреть невозможно, однако, есть эпизоды, которые наблюдаются чаще остальных.
Бурсит
Опухоль над коленной чашечкой в данном случае вызвана скоплением экссудата в синовиальной сумке (также имеет и второе название бурса, в честь чего и названо заболевание). Эта жидкость выделяется кровеносными сосудами при воспалении в полости и ткани. Такой отек ноги сопровождается сильными болями и сложностями в передвижении.
Избежать хирургической помощи в этом случае не выйдет. Хоть серьезного вмешательства и не требуется, но прокол для того, чтобы вся коленная жидкость была удалена, должен сделать специалист.

Гонартроз
Это термин такого недуга, как дегенеративно-дистрофический процесс в тканях коленного сустава. Говоря простыми словами, хрящ начинает истончаться, к худшему состоянию приходят связки, а прочность непосредственно костной ткани сильному уменьшается. В основную группу риска попадают пожилые лица, а также женщины во время менопаузы.
Отек над коленом в таком случае сопровождают:
- Ощущения хруста в суставе при движении,
- Чувство скованности,
- Нога в этом случае сильно болит,
Стоит выделить то, что в группу риска попадают люди с излишним весом, ведь нагрузка на как ноги выше колен, так и ниже прямо пропорциональна весу человека.
Подагра
Данная болезнь характеризуется скоплением мочевой кислоты в суставах. Хоть зачастую страдают пальцы рук, иногда эта проблема встречается и в коленной области. Опухоль на ноге также дополняется такими симптомами:
- Покраснение кожных покровов,
- Интенсивная боль.
Осложнения, которые появляются на фоне несвоевременного или неполноценного лечения, включают в себя даже инвалидность пациента.

Остеопороз
В этом случае признаки сильнее проявляются при смене погодных условий. В них входят дискомфорт и болевые ощущения при ходьбе, которые могут иметь самую разную степени выраженности.

Полиартрит
Опухоль над коленом при таком диагнозе имеет сезонный характер. Поражение одного сустава сравнительно редкая картина, обычно страдает несколько участков. Появившийся отек спадает довольно быстро после появления, что вызывает чувство отсутствия проблемы. Естественно, врач выяснит, почему над коленом опухло, не стоит затягивать с визитом, даже в том случае, когда отёчность спала.

Варикоз
Знакомое всем заболевание, которое встречается у женского населения среднего возраста. Сопровождается такой недуг тяжестью в ногах, болью, уплотнениями на фоне того, что опухла нога выше колена. При пальпации пораженный участок будет горячим, в тяжелых же случаях образуются тромбы.
Проблема данного заболевания заключается в том, что кровь в венах начинает двигаться в обе стороны, так, когда в здоровых она циркулирует только к сердцу.
Лимфостаз
В данном эпизоде проблема связано не с чем иным, как с лимфой и ее застоем. Распухнуть может любая область, от пальцев до всего бедра, на одной или обеих ногах.
Изначально никакого новообразования не наблюдается, видно только небольшое потемнение кожи. Лишь через какое-то время конечность отекает сильнее и заметнее.
Кроме этого, если вас настиг отек ноги выше колена причина может быть в одном из следующих диагнозов:
- Киста,
- Артрит,
- Остеомиелит,
- Синовит,
- Остеохондрит,
- Сердечная недостаточность,
- Почечная недостаточность,
- Грыжа,
- Эпикондилит.
Злокачественные образования (рак и др.) встречаются довольно редко и сопровождаются разными негативными симптомами (боль, дискомфорт, тяжесть в ногах, ухудшение общего состояния).
Лечение опухоли на ноге выше колена
Если опухла нога следующие лечение делится на несколько этапов, основной из которых медикаментозная терапия.
Медикаментозная терапия
Как вы могли заметить, разнообразие возможных болезней и других причин настолько велико, что нельзя назначить какой-то один препарат, тем более в домашних условиях, и надеяться на полное выздоровление. Зачастую врачи назначают именно курс разных групп медикаментов, которые включают в себя:
- Противовоспалительные и обезболивающие (Мелоксикам, Диклофенак, Ибупрофен, Нимид),
- Диуретики (Фуросемид, Индапамид),
- Антигистаминные (Супрастин, Тавегил),
- Нормализующие лимфообращение (Лимфомиазот),
- В отдельных случаях могут назначаться антибиотики, антикоагулянты, антиагреганты, кортикостероиды, цитостатики и гормоны щитовидной железы.
Физиопроцедуры
Этот подход используется не только при механических травмах. Такие сеансы включают в себя:
- Лазерная терапия,
- УВЧ,
- Электрофорез,
- Магнитотерапия,
- Грязелечение
- Фонофорез.
Первая помощь при отеке над коленом
Если возможности посетить врача нет, а неприятные симптомы нужно как-то снять, прибегните к таким советам:
- Старайтесь меньше двигаться,
- Обмотайте лед тканью и приложите к проблемному месту. Не более 10-15 минут за раз,
- Лягте и расположите ногу выше уровня сердца,
- Примите противовоспалительные лекарства типа Ибупрофена, Нимесила, место можно нанести мазь Диклофенак.
Многие не ставят проблему того, что над коленом опухло достаточно высоко. Особенно если мышца нормально двигается, а отёк вообще спал сам через какое-то время, ведь что может пойти не так при таких удачных обстоятельствах. Помните, что иногда причина скрывается глубже (например, проблемы с сердцем). Поставит верный диагноз и назначит соответствующие лечение только врач.
Загрузка…
Обычные травмы и методы лечения сгибателей бедра
Мышцы-сгибатели бедра – это группа мышц, прикрепленных к тазобедренному суставу, которые позволяют вам как приближать колено к груди, так и сгибаться в талии. Другими словами, мышцы-сгибатели бедра имеют основополагающее значение для повседневных движений. Когда эти мышцы травмируются, они вызывают боль и ограничивают вашу способность жить нормальной жизнью.
Травмы могут возникать во внутренних мышцах бедра, переднем отделе бедра, медиальном отделе бедра или ягодичных мышцах; однако боль от травмы редко ощущается только в одной области.Это затрудняет определение причины боли в бедре.
Эта статья содержит описания распространенных травм сгибателей бедра, а также консервативные домашние методы лечения легких и умеренных симптомов. Чтобы точно диагностировать источник вашей боли и получить наиболее эффективное лечение, обратитесь к специалисту по бедрам.
Травмы сгибателя бедра
Деформация сгибателя бедра
Деформации сгибателей бедра возникают при растяжении или разрыве мышц-сгибателей бедра. Слезы делятся на три степени в зависимости от их степени тяжести:
- Уровень I – Легкое растяжение и микроскопические разрывы мышечных волокон, вызывающие некоторую боль.Бедро функционирует нормально.
- Grade II – Умеренное растяжение и разрывы мышечных волокон, вызывающие боль. Бедро может периодически отказывать при стоянии или ходьбе.
- Степень III – Мышечные волокна полностью разорваны или разорваны. Бедро больше не выдерживает нагрузки.
В большинстве случаев растяжение тазобедренного сустава начинается с микроскопического разрыва, который постепенно увеличивается в размере при повторном использовании бедра. Эти типы слез распространены в таких видах спорта, как езда на велосипеде, бег, плавание, бейсбол и гольф из-за чрезмерного использования бедра.При ранней диагностике штаммы Grade I и Grade II можно эффективно лечить покоем и другими консервативными методами лечения. Однако деформации III степени являются одними из самых серьезных повреждений бедра. Особенно это актуально, если деформация сопровождается переломом. Если ваше бедро не выдерживает нагрузки, обязательно обратитесь к ортопеду за профессиональным лечением.
Причины деформации сгибателей бедра:
- Прямая травма бедра
- Чрезмерное использование сгибателей бедра
- Остеоартроз
Признаки и симптомы деформации сгибателя бедра:
- Боль в передней части бедра или в паху
- Боль, болезненность и слабость при ходьбе или подъеме по лестнице
- Боль при подъеме колена к груди
- Ощущение тяги в передней части бедра или в паху
- Отек и воспаление
- Ушиб
- Мышечные спазмы
- Хромота при ходьбе
- Видимая деформация мышц
Тендинит сгибателя бедра
Тендинит бедра – это воспаление любого из сухожилий бедра или толстых связок, прикрепляющих мышцы к кости.Как и штаммы, тендинит тазобедренного сустава обычно вызывается чрезмерным употреблением. И, как и штаммы, тендинит часто поражает одну и ту же группу населения – спортсменов, которые занимаются велоспортом, плаванием, бегом и другими видами спорта, которые постоянно нагружают бедро. Интервальные тренировки высокой интенсивности (HIIT) и другие виды деятельности, которые включают в себя большое количество ударов ногами, приседаний и прыжков, также могут привести к воспалению сухожилий.
Причины деформации сгибателей бедра:
- Прямая травма бедра
- Чрезмерное использование сгибателей бедра
- Плохая осанка или привычка ходить
- Ревматоидный артрит, остеоартрит или подагра
Признаки и симптомы тендинита сгибателей бедра:
- Боль в бедре, спине или ноге
- Боль, которая постепенно развивается с течением времени
- Жесткость
- Отек и воспаление
- Жар и покраснение вокруг сухожилий
- Видимые узлы вокруг сухожилия
Синдром подвздошно-поясничной мышцы (синдром поясничной мышцы)
Подвздошно-поясничная мышца – это группа из двух мышц – поясничной мышцы и подвздошной мышцы – расположенных ближе к передней части внутренней поверхности бедра.В частности, поясничные мышцы расположены в поясничной (нижней) области позвоночника и проходят через таз до бедренной кости. Подвздошно-поясничные мышцы являются основными сгибателями бедра, отрывая колено от земли при его сокращении. Поскольку поясничная мышца также связана с позвоночником, она способствует вертикальному положению, помогает в движениях поясничного отдела позвоночника и влияет на изгиб позвоночника.
Синдром подвздошно-поясничной мышцы, который также называют синдромом пояснично-поясничной мышцы или тендинитом подвздошно-поясничной мышцы, возникает при повреждении подвздошно-поясничной мышцы.Боль в пояснице – самый частый симптом; однако боль также может возникать в бедре, бедре или ноге. Сумка подвздошно-поясничной мышцы, представляющая собой наполненный жидкостью мешок, расположенный на внутренней стороне бедра и уменьшающий трение и трение, также может воспаляться из-за близости двух структур. Когда это происходит, воспаленная бурса затрудняет движение.
Все люди подвержены синдрому подвздошно-поясничной мышцы, хотя это относительно редко. Спортсмены подвержены более высокому риску развития этого состояния, особенно те, которые часто используют бедро.В частности, бег и плиометрические прыжки могут усугубить воспаление и боль.
Причины подвздошно-поясничного синдрома:
- Внезапное сокращение подвздошно-поясничной мышцы или прямая травма
- Чрезмерная нагрузка на подвздошно-поясничные мышцы
- Ревматоидный артрит
Признаки и симптомы подвздошно-поясничного синдрома:
- Боль в пояснице, паху или области таза
- Боль, идущая вниз по ноге
- Боль при поднятии одной или обеих ног
- Боль при подъеме по лестнице
- Боль при стоянии из положения сидя
Лечение и восстановление
Упражнения и растяжка
Чтобы свести к минимуму риск растяжения, всегда правильно растягивайтесь перед выполнением любых упражнений.Медленно потянитесь и удерживайте это положение, чтобы ваши мышцы были достаточно гибкими.
Следующие ниже растяжки помогут снизить риск травмы сгибателя бедра.
Сидящая бабочка
- Примите сидячее положение, поставив ноги вместе перед собой, а колени согнуты в стороны. Спину держите прямо, плечи опущены, пресс напряжен.
- Наклонитесь вперед от бедер, пока не почувствуете напряжение. Удерживайте позицию 30 секунд.
- Вернуться в исходное положение.
Выпад
- Примите положение стоя с прямым телом, расслабленными плечами, подбородком вверх и напряженным прессом.
- Сделайте шаг вперед одной ногой, опустите бедра так, чтобы оба колена согнулись под углом примерно 90 градусов. Убедитесь, что ваше переднее колено находится прямо над лодыжкой. Не позволяйте тазу наклоняться вперед.
- Сожмите ягодицы задней ноги. Загните колено обратно в землю, при этом бедро опускается и опускается вперед.
- Вернитесь в исходное положение и повторите растяжку другой ногой.
Планка предплечий
- Примите позу отжимания, используя предплечья, а не руки. Опустите бедра, сохраняя при этом прямое положение тела от плеч до щиколоток.
- Напрягите пресс и сожмите ягодицы. Задержитесь в этом положении от 15 до 30 секунд, глубоко дыша.
- Отпустите, сделайте паузу и повторите.
Важно отметить, что травмы сгибателей бедра возникают не только из-за стеснения. Слабость мышц также является важным фактором риска.Когда мышцы слабы, они легче рвутся. Более того, другие структуры тела должны компенсировать слабость.
Рассмотрите возможность работы с физиотерапевтом, чтобы укрепить слабые мышцы бедра. Физиотерапевты в Beacon Orthopaedists and Sports Medicine также могут порекомендовать программу тренировок для конкретного вида спорта. Это идеально подходит для игроков в гольф, пловцов, бегунов и любого спортсмена, которому необходимо не только сохранить бедро, но и укрепить его, чтобы оставаться конкурентоспособными.
Метод риса (отдых, лед, сжатие, возвышение)
Метод RICE – это простое домашнее лечение для облегчения легкой боли и воспаления.Это также может быть полезно на ранних стадиях более серьезной травмы, когда вы планируете встречу с ортопедом.
Rest the Hip: Сделайте перерыв в ненужных занятиях. Вы также можете ненадолго использовать костыли, чтобы снять нагрузку с бедер.
Ice the Hip: Приложите лед или холодный компресс к бедру сразу после травмы. Не прикладывайте лед непосредственно к коже. Вместо этого поместите полотенце между пакетом со льдом или холодом и бедром.Вы можете продолжать прикладывать лед до 30 минут за один раз 3-4 раза в день.
Сожмите бедро: Оберните бедро эластичной повязкой, чтобы уменьшить отек. Убедитесь, что повязка достаточно тугая, но не слишком тугая, иначе это вызовет дополнительный отек.
Поднимите бедро: Поднимите бедро на подушке, когда вы лежите. Старайтесь держать бедро выше уровня сердца, чтобы уменьшить отек.
Тяжелые травмы
К сожалению, некоторые травмы сгибателей бедра настолько серьезны, что требуют профессионального лечения у специалиста по бедру.Немедленно обратитесь к ортопеду, если у вас возникнет одно из следующего:
- Неспособность удерживать вес на бедре
- Уменьшение подвижности бедра
- Боль и отек бедра, которые не проходят
Некоторые травмы, например, штамм III степени, также могут возникать без каких-либо явных симптомов. Если вы получили прямую травму бедра, важно обратиться к врачу для профессионального обследования.
Связаться с доктором Гамильтоном для оценки
В то время как острая боль в бедре, паху, тазу или бедре является очевидным признаком травмы сгибателя бедра, боль в пояснице и ноге легко ошибиться.В конце концов, естественно предположить, что излучающая боль в ноге или пояснице исходит из этих областей. К сожалению, не всегда просто диагностировать источник боли у пациента. Фактически, пациенты могут прожить годы с ошибочно диагностированной травмой.
Только профессиональный ортопед может точно диагностировать боль в бедре и порекомендовать соответствующее лечение. Доктор Стив Гамильтон – сертифицированный специалист по тазобедренному суставу в Beacon Orthopaedics and Sports Medicine, который может провести всестороннюю оценку вашего состояния и поставить точный диагноз.
Знание точного источника боли в бедре может дать вам душевное спокойствие, но еще лучше получить правильное лечение. Позвольте доктору Гамильтону обрести душевное спокойствие и облегчить симптомы. Назначьте встречу с доктором Гамильтоном сегодня. Для вашего удобства он доступен в Beacon East, Beacon West или Summit Woods в Огайо, а также в Beacon’s North Kentucky.
![]()
Реакция организма на травму
Вы заходите в дыру и поворачиваете лодыжку или колено. Вы бросаете слишком много и чувствуете боль в плече. Вы пытаетесь остановить падение запястьем. Острые травмы легко распознать: сначала боль, а затем отек. Для развития хронических или длительных травм требуются недели, а иногда и месяцы, но это та же история: сначала боль, а затем отек.
Отек – нормальная реакция организма на травму.Иногда тело выходит за борт, и реакция отека бывает чрезмерной. Когда это происходит, это может принести больше вреда, чем пользы.
Что такое опухоль?
Отек – это ненормальное увеличение части тела. Обычно это результат воспаления или скопления жидкости. Отек описывает опухоль в ткани вне сустава. Вытекание описывает отек внутри сустава, например отек лодыжки или колена. Гемартроз – это состояние, при котором в суставе присутствует кровь и опухоль.Это указывает на повреждение связки, например разрыв ПКС или перелом. Гемартроз определяется путем удаления некоторого количества жидкости из сустава с помощью иглы. Острый означает отек, который возникает в течение 24 часов после травмы. Если опухоль возникает в течение первых 2 часов, это, вероятно, связано с гемартрозом и должно быть осмотрено врачом. Хроническая токсичность означает отек, который возникает в течение длительного периода времени и который может быть трудно обнаружить спортсмену, но он очень опасен, если его не лечить.
Почему опухоль – это плохо?
Организм всегда реагирует на травму предсказуемой воспалительной реакцией, что является первым шагом к исцелению. С этой первой стадией связаны покраснение, жар, отек и боль. Покраснение и жар вызваны усилением кровотока. Отек является результатом повышенного движения жидкости и лейкоцитов в травмированную область. Выброс химических веществ и сдавливание нервов в области травмы вызывают боль. Боль и отек могут удерживать спортсмена от использования травмированной части, защищая ее от дальнейших травм.Однако часто реакция организма чрезмерна.
«Продолжительное воспаление и боль могут привести к атрофии мышц, окружающих сустав, и снижению способности их активировать», – заявляет Лиза Ключурски, ATC, администратор линии обслуживания отделения спортивной медицины Общенациональной детской больницы. «Если не лечить надлежащим образом, опухоль может стать хронической или долгосрочной. Хроническая опухоль приводит к тому, что ткани становятся более жесткими и менее гибкими, чем их здоровые аналоги.Менее податливые ткани более восприимчивы к дальнейшим повреждениям ».
Что делать при отеке?
На ранней стадии помните ЦЕНА:
- P = Защита от дальнейшего повреждения
- R = Отдых, чтобы избежать продления раздражения
- I = Лед (холодный) для снятия боли, кровотечения и отеков
- C = Сжатие для поддержки и контроля набухания
- E = Высота для уменьшения кровотечения и отека
- Защита может означать иммобилизацию с помощью корсета или бинта, или даже просто избегания части тела.
- Отдых означает отсутствие болезненных движений частью тела. Движение – это хорошо и может ускорить заживление, но на этом этапе оно должно быть безболезненным.
- Ice в течение первых 72 часов, 20 минут каждый час. Если оставить лед на более длительное время, эффект, который он имеет, полностью изменится, и это может усилить отек. Химические пакеты со льдом никогда не следует прикладывать непосредственно к коже, иначе может произойти обморожение. Не используйте тепло в течение первых 72 часов; тепло усилит отек.
- Сжатие , с оберткой. Ваш спортивный тренер или врач может показать вам, как обернуть часть тела, чтобы уменьшить отек.
- Высота , или отдых с травмой выше уровня сердца, чтобы отек вернулся к телу, а не собирался в конечностях, от которых трудно избавиться.
Если отек хронический или длится более 2–3 недель, обратитесь к врачу. Ваш врач сможет порекомендовать лекарства, упражнения или терапию для снятия отека.Помните, отек – это реакция организма на травму; если опухоль все еще присутствует, травма тоже.
Возвращение в игру
Вы не готовы вернуться к игре, пока все опухоли не исчезнут.
Ключурский говорит: «Прежде чем пытаться вернуться к соревнованиям, вы должны иметь возможность выполнять несколько повторений действий, которые требуются в вашем виде спорта (прыжки, спринты, удары ногами и т. Д.), Без увеличения опухоли или боли в травмированной области».
Национальная детская больница «Спортивная медицина » специализируется на диагностике и лечении спортивных травм у молодых, подростков и спортсменов студенческого возраста.Услуги доступны в нескольких местах по всему центральному Огайо. Чтобы записаться на прием, позвоните по телефону 614-355-6000 или запишитесь на прием онлайн.
.Руководство по симптомам стойкого отека колена 27.2
Как правило, одно или оба колена могут быть опухшими из-за
увеличения суставной жидкости
крови в суставе
увеличения костей около коленного сустава
опухоли около коленного сустава ( без реальной проблемы с суставом) – например, бурсит может вызвать отек непосредственно над коленной чашечкой
жидкость за коленом, называемая кистой Бейкера.
Каждый из них будет кратко рассмотрен. Есть и другие, более редкие причины, которые здесь не рассматриваются.
Начнем с Увеличенная совместная жидкость:
Обычно в колене есть небольшое количество жидкости, которая служит смазкой и обеспечивает питание хрящам, выстилающим сустав. При любом типе артрита в суставе может скапливаться жидкость. Иногда это называют «вода на коленях». Помимо артрита, структурные проблемы в колене (например, разрыв хряща или повреждение связок) могут стимулировать образование лишней жидкости.
Ваш врач может порекомендовать процедуру (называемую артроцентезом или совместной аспирацией), при которой образец жидкости берется из колена и анализируется на наличие лейкоцитов, эритроцитов, инфекции или кристаллов.
Это полезно, потому что по результатам этого анализа можно предположить или даже доказать определенные заболевания:
Высокое количество лейкоцитов в суставной жидкости предполагает наличие выраженного воспаления (что делает инфекцию более серьезной проблемой).
Большое количество красных кровяных телец свидетельствует о кровотечении в сустав.
Многие распространенные бактериальные инфекции суставов можно определить с помощью анализа жидкости.
Подагра или псевдоподагра, наиболее распространенные формы артрита, вызванного кристаллами, могут быть подтверждены путем наблюдения соответствующего кристалла (кристаллы мочевой кислоты при подагре; кристаллы кальция при псевдоподаграх).
Хотели бы вы продолжить изучение других причин отека суставов (далее: кровь в суставе) или вы бы предпочли перейти к вопросам о вашей конкретной ситуации?
Кровь в суставе
Информация, относящаяся к моей ситуации
.Синдром подвздошно-большеберцового бандажа: частый источник боли в колене
РАЗИБ ХАУНД, доктор медицины, Медицинский факультет Университета Брауна, Провиденс, Род-Айленд
ШАРОН Х. ФЛИНН, доктор медицины, Медицинская группа Орегона / Больничная служба, Юджин, Орегон
Я семейный врач. , 15 апреля 2005 г .; 71 (8): 1545-1550.
Синдром подвздошно-большеберцового бандажа – распространенная травма колена. Наиболее частым симптомом является боковая боль в колене, вызванная воспалением дистальной части подвздошно-большеберцовой перевязи. Подвздошно-большеберцовая полоса представляет собой толстую полосу фасции, которая пересекает тазобедренный сустав и распространяется дистально, чтобы прикрепиться к надколеннику, большеберцовой кости и сухожилию двуглавой мышцы бедра.У некоторых спортсменов повторяющееся сгибание и разгибание колена вызывает раздражение и воспаление дистального отдела подвздошно-большеберцовой связки, что приводит к диффузной боковой боли в колене. Синдром подвздошно-большеберцового бандажа может вызвать серьезные осложнения и привести к прекращению физических упражнений. Хотя синдром подвздошно-большеберцового бандажа легко диагностируется клинически, его может быть чрезвычайно сложно лечить. Лечение требует активного участия пациента и соблюдения модификации активности. Большинство пациентов реагируют на консервативное лечение, включающее растяжение подвздошно-большеберцового бандажа, укрепление средней ягодичной мышцы и изменение режима тренировок.Следует рассмотреть возможность введения кортикостероидов, если видимый отек или боль при ходьбе сохраняются в течение более трех дней после начала лечения. Небольшой процент пациентов невосприимчив к консервативному лечению и может потребовать хирургического удаления подвздошно-большеберцового бандажа.
Синдром подвздошно-большеберцовой перевязи – распространенная травма колена, которая обычно проявляется в виде боковой боли в колене, вызванной воспалением дистальной части подвздошно-большеберцовой перевязи; Иногда, однако, подвздошно-большеберцовая связка воспаляется в проксимальном месте и вызывает отраженную боль в бедре.Подвздошно-большеберцовая связка представляет собой толстую полосу фасции, которая образуется проксимально путем слияния фасций сгибателей, разгибателей и отводящих мышц бедра. Полоса начинается от бокового гребня подвздошной кости и распространяется дистально до надколенника, большеберцовой кости и сухожилия двуглавой мышцы бедра (рис. 1) .1
Посмотреть / распечатать таблицу
Сила рекомендаций
| Ключевые клинические рекомендации | Этикетка | Список литературы |
|---|---|---|
Слабость отводящего тазобедренного сустава, по-видимому, способствует развитию синдрома подвздошно-большеберцового кольца.Укрепление отводящих мышц бедра привело к улучшению симптомов. | B | 6 |
Силовые тренировки должны быть неотъемлемой частью любого режима бегуна; однако у пациентов с синдромом подвздошно-большеберцовой перевязи особое внимание следует уделять средней ягодичной мышце. | B | 6 |
Растяжение, показанное на Рисунке 4C, неизменно было наиболее эффективным для увеличения длины подвздошно-большеберцового бандажа в исследовании элитных бегунов на длинные дистанции. | B | 9 |
В ретроспективном исследовании 45 пациентов, перенесших хирургическое удаление подвздошно-большеберцового бандажа, 84 процента пациентов сообщили, что их результаты операции были хорошими или отличными. | B | 10 |
Сила рекомендаций
| Ключевая клиническая рекомендация | Этикетка | Ссылки |
|---|---|---|
Слабость отводящего тазобедренного сустава, по-видимому, способствует развитию подвздошной связки синдром.Укрепление отводящих мышц бедра привело к улучшению симптомов. | B | 6 |
Силовые тренировки должны быть неотъемлемой частью любого режима бегуна; однако у пациентов с синдромом подвздошно-большеберцовой перевязи особое внимание следует уделять средней ягодичной мышце. | B | 6 |
Растяжение, показанное на Рисунке 4C, неизменно было наиболее эффективным для увеличения длины подвздошно-большеберцового бандажа в исследовании элитных бегунов на длинные дистанции. | B | 9 |
В ретроспективном исследовании 45 пациентов, перенесших хирургическое удаление подвздошно-большеберцового бандажа, 84 процента пациентов сообщили, что их результаты операции были хорошими или отличными. | B | 10 |
Просмотр / печать Рисунок
РИСУНОК 1.
Подвздошно-большеберцовая полоса представляет собой толстую полосу фасции, которая проходит вдоль боковой поверхности бедра от подвздошной кости. гребень до колена.
РИСУНОК 1.
Подвздошно-большеберцовый бандаж представляет собой толстую полосу фасции, которая тянется вдоль боковой поверхности бедра от гребня подвздошной кости до колена.
Синдром подвздошно-большеберцовой перевязи часто встречается у бегунов или велосипедистов и вызывается сочетанием чрезмерного использования и биомеханических факторов. Синдром может вызвать значительную заболеваемость; однако большинство пациентов реагируют на консервативный подход к лечению, который включает растяжку и изменение режима тренировок.
Этиология
Синдром подвздошно-большеберцового бандажа вызывается чрезмерным трением дистального подвздошно-большеберцового бандажа, когда он скользит по латеральному надмыщелку бедренной кости во время повторяющихся сгибаний и разгибаний колена, что приводит к трению и потенциальному раздражению.У пациентов с синдромом подвздошно-большеберцовой связки исследования магнитно-резонансной томографии (МРТ) показали, что дистальная подвздошно-большеберцовая связка утолщается и что потенциальное пространство глубоко в подвздошно-большеберцовой полосе над бедренным надмыщелком воспаляется и заполняется жидкостью.2
патофизиологии непонятно, почему этот синдром поражает не всех спортсменов. Немногочисленные исследования3–7 показали прямую связь между биомеханическими факторами и развитием синдрома подвздошно-большеберцовой ленты.Считалось, что чрезмерная пронация, вызывающая внутреннее вращение большеберцовой кости и повышенное напряжение в подвздошно-большеберцовой связке, является фактором развития синдрома подвздошно-большеберцовой связки; однако литература не поддерживает эту теорию.
Некоторые обсервационные исследования4,6 выявили потенциальные факторы риска развития синдрома подвздошно-большеберцового бандажа, в том числе следующие: ранее существовавшее натяжение подвздошно-большеберцового бандажа; высокий недельный пробег; время, потраченное на ходьбу или бег по дорожке; интервальная тренировка; и мышечная слабость разгибателей колена, сгибателей колена и отводящих мышц бедра.Слабость отводящего тазобедренного сустава, по-видимому, способствует развитию синдрома подвздошно-большеберцовой связки. Укрепление отводящих тазобедренных суставов привело к улучшению симптомов6.
Клиническая картина
Первичной первичной жалобой у пациентов с синдромом подвздошно-большеберцового бандажа является диффузная боль в боковой поверхности колена. Эти пациенты часто не могут указать на одну конкретную область болезненности, но склонны использовать ладонь, чтобы указать на боль по всей боковой поверхности колена.Со временем и при постоянной активности начальная латеральная боль перерастает в более болезненный, резкий и локальный дискомфорт над латеральным надмыщелком бедра и / или боковым бугорком большеберцовой кости. Обычно боль начинается после завершения пробежки или через несколько минут после нее; однако по мере того, как подвздошно-большеберцовый бандаж становится все более раздраженным, симптомы обычно начинаются раньше во время тренировки и даже могут возникать, когда человек находится в состоянии покоя. Пациенты часто отмечают, что боль усиливается при беге с холма, увеличении шага или длительном сидении с согнутым коленом.7 Дифференциальный диагноз боковой боли в колене приведен в таблице 1.
Просмотр / печать таблицы
ТАБЛИЦА 1Дифференциальная диагностика боковой боли в колене
Тендинопатия двуглавой мышцы бедра |
Дегенеративная болезнь суставов |
Растяжение боковых коллатеральных связок |
Боковой разрыв мениска |
Миофасциальная боль |
Синдром пателлофеморального стресса |
| 5 Тенденция надпочечников |
| 5 боль от поясничного отдела позвоночника |
Стресс-перелом |
Растяжение верхнего тибиофибулярного сустава |
Дифференциальная диагностика боковой боли в колене
Тендинопатия двуглавой мышцы бедра 03 |
Дегенеративная болезнь суставов |
Растяжение боковых коллатеральных связок |
Боковой разрыв мениска |
Миофасциальная боль |
Миофасциальная боль |
Моральный стресс Подколенная тендинопатия |
Боль в поясничном отделе позвоночника |
Стресс-перелом |
Верхнее растяжение большеберцового сустава |
Физическое обследование
9000 пациентов с болезненным синдромом пальпация бокового колена примерно на 2 см выше линии сустава.Болезненность часто усиливается, когда пациент находится в положении стоя и колено согнуто до 30 градусов. Под этим углом подвздошно-большеберцовый бандаж скользит по мыщелку бедренной кости и подвергается максимальному напряжению, воспроизводя, таким образом, симптомы пациента.1,6 Отек может быть отмечен на дистальном подвздошно-большеберцовом бандаже, а тщательная пальпация пораженной конечности может выявить несколько триггерных точек в обширная мышца бедра, средняя ягодичная мышца и двуглавая мышца бедра. Пальпация этих триггерных точек может вызвать отраженную боль в боковой части пораженного колена.Сила нижней конечности должна быть оценена с особым вниманием к осмотру разгибателей колена, сгибателей колена и отводящих мышц бедра. Слабость в этих группах мышц была связана с развитием синдрома подвздошно-большеберцовой связки. 4,6,7Для оценки плотности подвздошно-большеберцовой связки можно использовать тест Обера (рис. 2). Когда пациент лежит на боку здоровой стороной вниз, а здоровые бедро и колено находятся под углом 90 градусов, исследователь стабилизирует таз, затем отводит и разгибает пораженную ногу до тех пор, пока она не выровняется с остальным телом пациента.Пораженная нога опускается на отведение. Если подвздошно-большеберцовый бандаж имеет нормальную длину и не затронут, нога будет приведена, и пациент не будет испытывать боли. Если подвздошно-большеберцовый бандаж натянут, нога останется в отведенном положении, и у пациента может возникнуть боковая боль в колене.1,6,8 Плотный подвздошно-большеберцовый бандаж способствует избыточному трению, накладываемому на подвздошно-большеберцовый бандаж, когда он скользит по мыщелку бедренной кости. при сгибании и разгибании колена.
Просмотр / печать Рисунок
РИСУНОК 2
Тест Обера.Пациент ложится здоровой стороной вниз, а непораженные бедро и колено расположены под углом 90 градусов. Если подвздошно-большеберцовый бандаж натянут, пациенту будет трудно привести ногу за пределы средней линии, и может возникнуть боль в боковом колене (стрелки).
РИСУНОК 2
Тест Обера. Пациент ложится здоровой стороной вниз, а непораженные бедро и колено расположены под углом 90 градусов. Если подвздошно-большеберцовый бандаж натянут, пациенту будет трудно привести ногу за пределы средней линии, и может возникнуть боль в боковом колене (стрелки).
Клинический диагноз ставится на основании анамнеза и физического обследования. Если диагноз вызывает сомнения или подозревается другая патология суставов, МРТ может помочь в диагностике и предоставить дополнительную информацию о пациентах, которым предстоит операция. У пациентов с синдромом подвздошно-большеберцового бандажа МРТ показывает утолщение подвздошно-большеберцового бандажа над латеральным надмыщелком бедренной кости и часто обнаруживает скопление жидкости глубоко в подвздошно-большеберцовый бандаж в той же области.2
Лечение
Лечение требует модификации активности, массажа и растяжения, а также укрепление пораженной конечности.Цель состоит в том, чтобы минимизировать трение подвздошно-большеберцового бандажа, когда он скользит по мыщелку бедренной кости. Пациента можно направить к физиотерапевту, который обучен лечению синдрома подвздошно-большеберцового бандажа. Большинство бегунов с небольшим пробегом реагируют на режим противовоспалительных препаратов и растяжку; тем не менее, конкурентоспособным бегунам или бегунам с большим пробегом может потребоваться более комплексная программа лечения.
Первоначальной целью лечения должно быть облегчение воспаления с помощью льда и противовоспалительных препаратов.Обучение пациентов и изменение активности имеют решающее значение для успешного лечения. Любая деятельность, требующая многократного сгибания и разгибания колен, запрещена. Во время лечения пациент может плавать для поддержания здоровья сердечно-сосудистой системы. Если видимый отек или боль при ходьбе сохраняются более трех дней после начала лечения, следует рассмотреть возможность местной инъекции кортикостероидов6 (рис. 3).
Просмотр / печать Рисунок
РИСУНОК 3
Инъекция кортикостероидов при синдроме подвздошно-большеберцовой связки.Бугорок Герди и мыщелок бедренной кости отмечены как ориентиры. Когда пациент находится в положении лежа на спине или на боку, игла вводится в точке максимальной болезненности над мыщелком бедренной кости.
РИСУНОК 3
Инъекция кортикостероидов при синдроме подвздошно-большеберцовой связки. Бугорок Герди и мыщелок бедренной кости отмечены как ориентиры. Когда пациент находится в положении лежа на спине или на боку, игла вводится в точке максимальной болезненности над мыщелком бедренной кости.
По мере уменьшения острого воспаления пациенту следует начать режим растяжки, в котором основное внимание уделяется подвздошно-большеберцовой ленте, а также сгибателям бедра и подошвенным сгибателям. Обычные растяжки подвздошно-большеберцового бандажа (рис. 4) были оценены на предмет их эффективности при растяжении бандажа. Растяжка, показанная на Рисунке 4C, неизменно была наиболее эффективной для увеличения длины подвздошно-большеберцовой ленты в исследовании9 опытных бегунов на длинные дистанции. Хотя это исследование9 демонстрирует эффективность растяжения подвздошно-большеберцового бандажа, участники исследования не страдали синдромом подвздошно-большеберцового бандажа, и исследования не продемонстрировали, что растяжение ускоряет выздоровление от синдрома.
РИСУНОК 4
Растяжения правой подвздошно-большеберцовой связки
Как только пациент сможет выполнять растяжку без боли, следует начать программу укрепления. Силовые тренировки должны быть неотъемлемой частью режима любого бегуна; однако у пациентов с синдромом подвздошно-большеберцовой перевязи особое внимание следует уделять средней ягодичной мышце.6 На рисунке 5 показано укрепляющее упражнение, направленное на среднюю ягодичную мышцу.
Просмотр / печать Рисунок
РИСУНОК 5
Упражнение на укрепление средней правой ягодичной мышцы в несущей позе.(A) Пациент встает на платформу и медленно опускает левую ногу к земле. (B) За счет сокращения правой средней ягодичной мышцы пациент поднимает ногу, возвращая таз в ровное положение.
РИСУНОК 5
Упражнение для укрепления правой средней ягодичной мышцы в положении с опорой на вес. (A) Пациент встает на платформу и медленно опускает левую ногу к земле. (B) За счет сокращения правой средней ягодичной мышцы пациент поднимает ногу, возвращая таз в ровное положение.
Бег следует возобновлять только после того, как пациент сможет без боли выполнять все силовые упражнения. Возвращение к бегу должно быть постепенным, начиная с легкого темпа по ровной поверхности. Если пациент может переносить этот вид бега без боли, пробег можно увеличивать медленно. В течение первой недели пациенты должны бегать только через день, начиная с легких спринтов по ровной поверхности. У большинства пациентов улучшение происходит в течение трех-шести недель, если они соблюдают свои ограничения на растяжку и активность.1
Пациентам, которые не отвечают на консервативное лечение, следует рассмотреть возможность хирургического вмешательства. Наиболее распространенный подход состоит в том, чтобы освободить 2 см задней части подвздошно-большеберцовой связки, где она проходит над латеральным надмыщелком бедренной кости. В ретроспективном исследовании10 45 пациентов, перенесших хирургическое удаление подвздошно-большеберцового бандажа, 84 процента пациентов сообщили, что их результаты операции были хорошими или превосходными.
.Как сделать настойку из каштана для сосудов: витаминов, экстрактов, капель и обертываний
 Опубликовано: 07.12.2016
Опубликовано: 07.12.2016Разместил: stvalerija
Из обычных каштанов, которые растут практически повсеместно в нашей стране, можно готовить целебную настойку для чистки сосудов. О целебных свойствах плодов этого дерева люди знали с древности, кроме заболевания суставов продукт использовался для избавления от бородавок. В 18 веке врачи активно использовали кору этого дерева для лечения малярии и дизентерии, что касается плодов, они в то время прекрасно помогли от язв и от ревматизма. В современной медицине каштан признан лекарственным растением и часто данный продукт можно встретить в фармацевтических препаратах, мазях, настойках и даже таблетках.
Настойка каштана многими врачами прописывается людям с варикозным расширением вен и тромбофлебите. Не обязательно покупать такую настойку для чистки сосудов, ее можно приготовить самостоятельно дома.
О лечебных свойствах
Конский обыкновенный каштан является деревом крупным и часто в высоту достигает двадцати метров. Дерево плодоносит около полувека, а в период цветения является отличным украшением пространства. Каштан цветет в конце весны белыми или розовыми цветочками, которые также имеют целебный состав. Однако наиболее эффективно для лекарственного сырья использовать молодые плоды каштана в период с августа по октябрь.

Важно! Незрелые каштаны, которые и используются для приготовления настойки, чтобы в домашних условиях очистить сосуды, отличаются ярким зеленым цветом (а не коричневым, как уже полностью созревшие плоды).
Настойка готовится на основе плодов, однако в нее часто добавляют также листья или кору этого дерева. Потому что, у каждой части конского каштана имеется свой целебный состав, который благоприятно сказывается на здоровье человека в целом, укрепляет сердце, успокаивает нервную систему.
Другие народные средства для чистки сосудов дома.
Отдельно стоит отметить содержание в этом растение органических кислот, которые помогают поддерживать кислотно-щелочной баланс, активируют регенерацию клеток и останавливают на некоторое время процессы старения. Что касается дубильных веществ в составе, это отличные антисептики, которые также заживляют раны.

Но что способствует именно укреплению стенок сосудов так это флавоноиды, которые содержатся в зеленых плодах этого дерева. Благодаря данным веществам сосуды становятся эластичными, уменьшается проницаемость сосудов, останавливается отложение солей. Плюс ко всему данные вещества являются отличные антиоксидантами, которые нейтрализуют вредные для организма свободные радикалы. Итак, рецепт такой настойки существует не один, о наиболее популярных вариантах приготовления поговорим далее.
Важно! Любой рецепт настойки каштанов полезен, но применять ее следует лишь по показаниям в определенных ситуациях. Тут нужно отметить сосудистые заболевания, суставные болезни, проблемы с сердечно-сосудистой системой и ЖКТ. Отлично настойка каштана помогает при геморрое и некоторые гинекологических проблемах (фиброма матки, эрозия шейки матки, мастопатия). Перед тем, как готовить дома конкретный рецепт конского каштана на водке, нужно помнить о противопоказаниях к применению.
Кому не подходит рецепт конского каштана на водке для восстановления эластичности сосудов:
* Женщинам в период вынашивания ребенка, а затем при грудном вскармливании.
* Детям и подросткам до достижения возраста 16 лет.
* При атоническом запоре прием этой настойки конского каштана может резко ухудшить состояние.
* При гипертонии настойка может стать причиной гипотонического криза, потому что, она снижает давление.
* При остром гастрите.
* Людям с пониженной свертываемостью крови.
* Во время обильной менструации, чтобы не увеличивать кровотечение и не вызвать анемию.
Рецепт чистки сосудов лимоном и медом в домашних условиях.

Рецепт настойки конского каштана легко готовится в домашних условиях, но вот принимать это средство в любой ситуации следует только после консультации с врачом и получения актуальных анализов крови.
Распространенные рецепты настойки конского каштана на водке:
1. Настойку на водке конского каштана можно приготовить из шкурки плода. Нужно взять 50 граммов нарезанных шкурок от молодых плодов, залить половиной литра водки и оставить на 14 дней в темном месте, где прохладно. Потом принимать по тридцать капель в течение одной недели, растворять настойку в стакане воды и пить трижды в сутки до приемов пищи. Затем, со второй недели, настойку пить трижды в день уже в количестве сорока капель и курс лечения продлить на 3-4 недели. Чтобы настойка была еще более эффективной можно делать компрессы на основе этой же настойки, но разводя ее с водой.
2. При геморрое, гинекологических проблемах рецепт будет немного другим. Нужно будет 50 граммов зеленых плодов натереть на терке (можно измельчить с использованием блендера, кожуру не снимать), залить двумя стаканами водки и оставить на три недели. Потом процедить и принимать дважды в день до еды по 10 капель в течение месяца.
3. Еще вариант, какой выбрать рецепт конского каштана, подходит для людей, которым спирт противопоказан. Нужно будет измельчить два зеленых плода и залить стаканом кипятка, настаивать в термосе несколько часов, потом процедить и до пяти раз в сутки в течение месяца принимать по две большие ложки внутрь.
Похожие рецепты
Отзывы и комментарии
25.12.2019 / 04:50
Таня
Настойка из каштана для сосудов: как приготовить
Наверное многие наслышаны о таком дереве, как каштан, оно растет во множество стран, при этом плоды этого растения обладают множеством полезных свойств, оно помогает при различных недугах, по этой причине люди используют средства из конского каштана для приготовления различных полезных средств. Стоит рассмотреть более подробно, как приготовить настойку из каштана для сосудов на водке, а также какими полезными действиями обладает полученный продукт.
В чем польза плодов каштана?
Сегодня из данного растения готовятся различные средства, применяемые для лечения недугов в народной медицине, препараты могут применяться не только наружно, но и внутрь, в этом случае на водке готовится специальный раствор, который настаивается определенное время в темном месте. Особенно сильное действие данные средства оказывают на сосуды, поэтому для укрепления и лечения сосудов стоит опробовать растворы сделанные на основе каштанов.
Благодаря полезному составу, вещества из готового средства помогают положительно сказываться на процессах свертываемости крови, дают возможность снять отеки или просто уменьшить их, также процессы воспаления в организме могут значительно сокращаться. Данная настойка помогает укрепить стенки сосудов и мелких капилляров, при сосудистых болезнях можно принимать раствор, чтобы избежать венозного застоя крови. На основе каштанов также можно увидеть некоторые лекарственные препараты, продающиеся в аптеке, они обладают полезными свойствами, помогая устранить варикоз ног и другие виды сосудистых болезней.
Как правильно подобрать сырье для создания народного лечебного средства?
Только если для создания раствора будет использоваться самое качественное сырье, процесс лечения пройдет успешно, по этой причине так важно правильно подобрать спелые плоды, обладающие целым списком полезных компонентов в своем составе. Если есть такая возможность, то для создания лекарства лучше подбирать только те плоды, которые произрастают в экологически чистых районах, сегодня таких мест осталось совсем не много, поэтому достаточно подыскать дерево, которое растет вдали от заводов и машин.
Плоды начинают поспевать только в осеннее время, поэтому сбор каштанов можно начинать не ранее октября, тогда для раствора можно получить идеальные плоды, имеющие в своем составе большое количество полезных ингредиентов.
Стоит ли покупать средство в аптеке?
 Многие предпочитают не приготавливать напиток в домашних условиях, а просто покупают его в аптеке, при этом средство имеет дополнительную инструкцию к применению, что облегчает её использование. Как говорит приложение, данный каштановый продукт на спирту используется для лечения гипертонических болезней, стоит использовать данную настойку для профилактики инфаркта миокарда, крайне эффективен при венозных заболеваниях, помогает привести кровь в нормальное состояние, если у больного повышена свертываемость.
Многие предпочитают не приготавливать напиток в домашних условиях, а просто покупают его в аптеке, при этом средство имеет дополнительную инструкцию к применению, что облегчает её использование. Как говорит приложение, данный каштановый продукт на спирту используется для лечения гипертонических болезней, стоит использовать данную настойку для профилактики инфаркта миокарда, крайне эффективен при венозных заболеваниях, помогает привести кровь в нормальное состояние, если у больного повышена свертываемость.
Применять продукт можно по двадцать капель для профилактики, если же необходимо вылечить сосудистое заболевание, то врач может назначить использование такого раствора по тридцать или сорок капель на половину стакана воды.
Принимается средство трижды за день перед началом приема пищи, а курс лечения не может быть меньше одного месяца.
Как действует данная настойка на вены и сосуды?
Многие пациенты оценили пользу напитка из каштанов на себе, ведь вещества в составе средства активно влияют на вены в ногах, поэтому помогают в короткие сроки вылечить варикоз ног. Активные компоненты быстро всасываются в кровь, помогая укрепить стенки вен и сосудов, делают капилляры менее ломкими, дают возможность крови быстрее перемещаться по венам, не дают образовываться ненужным тромбам, которые перекрывают сосуды.
Так как данные плоды помогают сделать кровь менее вязкой, улучшают её прохождение по сосудам, а также вещества в плодах дают возможность снять отеки, растворы на основе каштанов часто пользуются популярностью в народной медицине для лечения сосудистых заболеваний.

Имеются ли противопоказания у средства?
Как и любой другой препарат, раствор из каштанов на водке или спирте будет иметь свои противопоказания, а также побочные действия, стоит узнать о них более подробно, чтобы не нанести вред здоровью. Для начала данное средство строго запрещено тем людям, которые имеют пониженную вязкость крови, так как использование настойки может привести к началу кровотечения.
Также запрещается применение капель при гипотонии, не стоит применять продукт для лечения вен при различных болезнях желудка или кишечника, почечная недостаточность является важным противопоказанием, а беременным придется воздержаться от данного метода лечения на первом триместре.
Во время беременности или лактации женщина обязана проводить консультацию с врачом, также любой вид заболевания должен находиться под контролем специалиста, а процесс лечения обязательно контролируется врачом.
Лучшие варианты приготовления раствора на основе плодов каштана
Сделать народный препарат совсем не сложно, достаточно только подобрать качественный алкогольный напиток и небольшое количество спелых каштановых плодов, при этом есть несколько вариантов создания такой настойки. Для самого простого рецепта понадобится около пятидесяти граммов измельченной коры каштанового дерева, а также пятьдесят граммов плодов каштана, оба ингредиента необходимо очень тщательно измельчить, затем продукты перекладывают в литровую бутылку и заливают половиной литра водки. Полученная смесь должна быть помещена в теплое и темное место, так как лучи солнца губительно действуют на любой раствор при настаивании.

Процесс настаивания должен длиться не меньше одной недели, за это время каштаны смогут отдать все полезные свойства в водку, через семь дней полученный раствор хорошо процеживают, чтобы удалить лишние остатки плодов и коры. После процедуры процеживания, можно принимать данную настойку по десять капелек, которые растворяют в половине стакана воды, принимается лечебный продукт перед каждым приемом пищи, но не более трех раз за день. Лечение проводят не меньше одного месяца, затем делается перерыв на одну неделю, после чего можно провести курс лечения заново, если это необходимо.
Настойка из цветов каштана
Приготовление такого раствора почти не отличается от того, как настаивалось первое лечебное средство, но все таки в этом рецепте в составе будут присутствовать цветы каштанового дерева. Для этого берется пятьдесят граммов цветов, которые также перекладывают в отдельную стеклянную бутылку, а затем заливают половиной литра хорошей водки.
Бутылку помещают в темный шкаф, где оставляют ровно на семь дней, за это время цветы смогут отдать полезные свойства, а сами будут не нужны в средстве, поэтому напиток процеживают через марлю.

Такой раствор получается менее концентрированным, по этой причине принимается он по сорок капель трижды за день, прием производят перед началом трапезы.
Как сделать полезный продукт из зеленых каштанов
Для начала необходимо найти свежие, но еще не спелые каштаны, кожица которых имеет яркий зеленый цвет, стоит помнить, что внутри будут находиться коричневые плоды, которые могут пригодиться для создания других растворов. Для создания этого средства понадобится только двадцать граммов зеленой кожуры плодов, их заливают двумя литрами очищенной воды, а затем ставят на огонь до того момента, пока смесь не начнет кипеть.
Масса кипятится около семи минут, а затем огонь выключают и дают постоять отвару не меньше шести часов, чтобы полезные свойства кожуры перешли в напиток. Принимается такое средство не чаще трех раз в день, доза может колебаться от одной до двух ложек за один прием, при этом используют отвар только перед началом трапезы. Курс лечения должен длиться не более двенадцати дней, а лечение может повторяться только через три месяца перерыва.

Есть возможность использовать цветы в качестве лекарственного сока для лечения сосудов и других заболеваний, для этого берется как можно больше свежих цветов этого растения, их разминают в кашу, а затем выдавливают сок. Полученное количество жидкости переливают в небольшой бутылёк, а затем принимают по двадцать капелек, которые разводятся в ложечке воды. Данное средство прекрасно справляется с застоем крови в венах, а также с варикозным расширением вен в начальной стадии.
Каждый год в мае на конских каштанах зажигаются великолепные бело-розовые «свечи». Это прекрасное явление природы не только дарит нам эстетическое удовольствие, но и может оказать благотворное воздействие на здоровье.

© Depositphotos
«Так Просто!» расскажет, как приготовить из ароматных соцветий каштана незаменимые при целом ряде заболеваний лечебные средства.
Цветы конского каштана
В цветках и плодах конского каштана содержатся флавоноиды, кверцетин, эсцин, холин, пурины и другие полезные вещества.

© Depositphotos
В комплексе они оказывают противовоспалительное и противоотечное действие, укрепляют стенки капилляров и уменьшают вязкость крови, понижают артериальное давление, нормализуют количество холестерина в крови.
Благодаря этим свойствам лекарства из цветков каштана полезны при варикозном расширении вен, тромбофлебитах, геморрое, атеросклерозе и артритах.

© Depositphotos
Из свежих и сухих цветков готовят целебные настойки, которые способны улучшить работоспособность и тонизировать весь организм.
Средства на основе цветков каштана
Залей 50 граммов высушенных цветов каштана 500 миллилитрами водки. Настаивай 3 недели в темном месте, процеди. Пей настойку 2 раза в день по 35 капель перед едой.

© Depositphotos
Залей 3 столовые ложки сырых измельченных цветков водкой. Настаивай 2 недели, периодически взбалтывая. Намочи ватный тампон и прикладывай к больному месту.
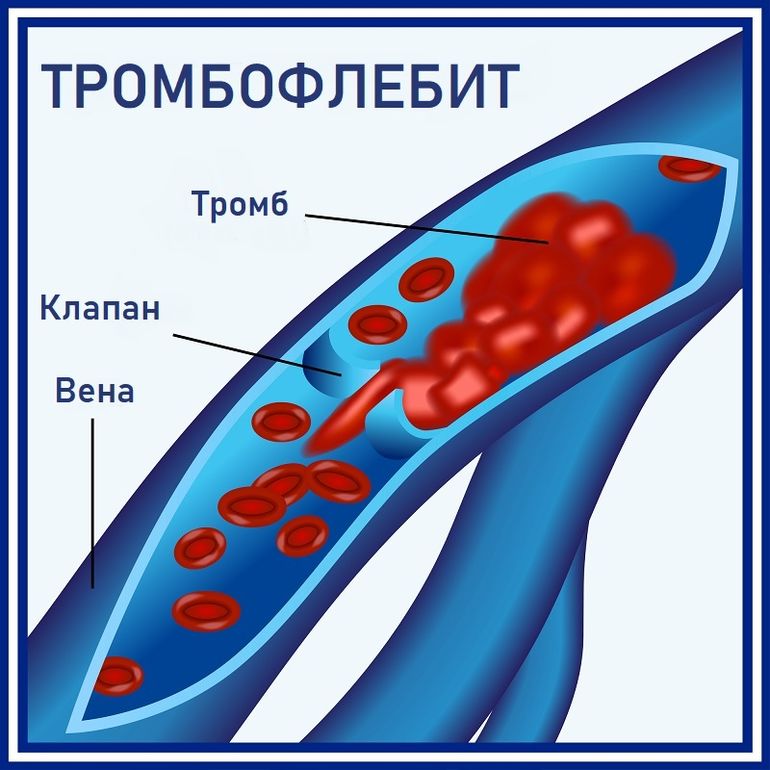
© Depositphotos
Залей 20 грамм сухих цветков и плодов 50%-м спиртом. Настойку втирай в больные места.
© Depositphotos
С помощью блендера измельчи 200–300 г свежих цветков конского каштана и отожми сок. Принимай по 25 капель на 1 столовую ложку теплой воды 2 раза в день за 30 минут до еды.
Надо отметить, что в состав популярного лекарства от варикозного расширения вен «Эскузан» входит именно жидкий экстракт конского каштана.
Завари по 50 грамм коры, листьев и цветков конского каштана в 1 литре воды. Концентрированный отвар добавь в теплую ванну.
У людей, страдающих заболеваниями вен, большой популярностью пользуется мазь с конским каштаном от варикоза. Смазывая больные места на коже, можно быстро снять воспаление и устранить венозные заболевания.
Измельчи 5 столовых ложек цветков каштана, залей 0,5 литра растительного масла, кипяти на водяной бане в течение 1 часа, остуди и процеди.
© Depositphotos
Отвар на основе конского каштана используют при лечении мастопатии. Стоит отметить, что особенно эффективны целебные цветы при мастопатии на диффузной стадии болезни.
Всыпь в литровую кастрюлю 6–8 полных столовых ложек сухих цветов, залей доверху водой, доведи до кипения, настаивай ночь в теплом месте (заверни в одеяло) и принимай по глотку в течение дня.
© Depositphotos
Противопоказаниями к использованию конского каштана являются атонические запоры, гастрит с пониженной кислотностью, плохая свертываемость крови, сбои менструального цикла и гипотония, а также беременность и кормление грудью.
Щавель неспроста называют «витаминной бомбой» и «весенним королем». Чтобы ты смог сполна воспользоваться всеми преимуществами щавеля для здоровья, «Так Просто!» предлагает наиболее популярные рецепты с его использованием.
Молодая майская крапива в руках опытной хозяйки может превратиться в изысканное блюдо. Супы и салаты из майской крапивы не только полезны, но и очень вкусны, а также насыщены целым перечнем необходимых нам витаминов.
Из цветов майской фиалки, оказывается, можно приготовить множество вкусных вещей: салаты, джемы, ликеры, сироп и уксус, леденцы и чай. И даже лакомство, достойное настоящих принцесс, — знаменитые фиалки в сахаре.
- Поделиться на Facebook
published on kapric.ru according to the materials takprosto.cc
Мой мир
Вконтакте
Одноклассники
Настойка для сосудов из каштана
Как приготовить настойку из каштана для очищения сосудов
Наверное многие наслышаны о таком дереве, как каштан, оно растет во множество стран, при этом плоды этого растения обладают множеством полезных свойств, оно помогает при различных недугах, по этой причине люди используют средства из конского каштана для приготовления различных полезных средств. Стоит рассмотреть более подробно, как приготовить настойку из каштана для сосудов на водке, а также какими полезными действиями обладает полученный продукт.
В чем польза плодов каштана?
Сегодня из данного растения готовятся различные средства, применяемые для лечения недугов в народной медицине, препараты могут применяться не только наружно, но и внутрь, в этом случае на водке готовится специальный раствор, который настаивается определенное время в темном месте. Особенно сильное действие данные средства оказывают на сосуды, поэтому для укрепления и лечения сосудов стоит опробовать растворы сделанные на основе каштанов.
Благодаря полезному составу, вещества из готового средства помогают положительно сказываться на процессах свертываемости крови, дают возможность снять отеки или просто уменьшить их, также процессы воспаления в организме могут значительно сокращаться. Данная настойка помогает укрепить стенки сосудов и мелких капилляров, при сосудистых болезнях можно принимать раствор, чтобы избежать венозного застоя крови. На основе каштанов также можно увидеть некоторые лекарственные препараты, продающиеся в аптеке, они обладают полезными свойствами, помогая устранить варикоз ног и другие виды сосудистых болезней.
Как правильно подобрать сырье для создания народного лечебного средства?
Только если для создания раствора будет использоваться самое качественное сырье, процесс лечения пройдет успешно, по этой причине так важно правильно подобрать спелые плоды, обладающие целым списком полезных компонентов в своем составе. Если есть такая возможность, то для создания лекарства лучше подбирать только те плоды, которые произрастают в экологически чистых районах, сегодня таких мест осталось совсем не много, поэтому достаточно подыскать дерево, которое растет вдали от заводов и машин.
Плоды начинают поспевать только в осеннее время, поэтому сбор каштанов можно начинать не ранее октября, тогда для раствора можно получить идеальные плоды, имеющие в своем составе большое количество полезных ингредиентов.
Стоит ли покупать средство в аптеке?
Многие предпочитают не приготавливать напиток в домашних условиях, а просто покупают его в аптеке, при этом средство имеет дополнительную инструкцию к применению, что облегчает её использование. Как говорит приложение, данный каштановый продукт на спирту используется для лечения гипертонических болезней, стоит использовать данную настойку для профилактики инфаркта миокарда, крайне эффективен при венозных заболеваниях, помогает привести кровь в нормальное состояние, если у больного повышена свертываемость.
Применять продукт можно по двадцать капель для профилактики, если же необходимо вылечить сосудистое заболевание, то врач может назначить использование такого раствора по тридцать или сорок капель на половину стакана воды.Принимается средство трижды за день перед началом приема пищи, а курс лечения не может быть меньше одного месяца.
Как действует данная настойка на вены и сосуды?
Многие пациенты оценили пользу напитка из каштанов на себе, ведь вещества в составе средства активно влияют на вены в ногах, поэтому помогают в короткие сроки вылечить варикоз ног. Активные компоненты быстро всасываются в кровь, помогая укрепить стенки вен и сосудов, делают капилляры менее ломкими, дают возможность крови быстрее перемещаться по венам, не дают образовываться ненужным тромбам, которые перекрывают сосуды.
Так как данные плоды помогают сделать кровь менее вязкой, улучшают её прохождение по сосудам, а также вещества в плодах дают возможность снять отеки, растворы на основе каштанов часто пользуются популярностью в народной медицине для лечения сосудистых заболеваний.
Имеются ли противопоказания у средства?
Как и любой другой препарат, раствор из каштанов на водке или спирте будет иметь свои противопоказания, а также побочные действия, стоит узнать о них более подробно, чтобы не нанести вред здоровью. Для начала данное средство строго запрещено тем людям, которые имеют пониженную вязкость крови, так как использование настойки может привести к началу кровотечения.
Также запрещается применение капель при гипотонии, не стоит применять продукт для лечения вен при различных болезнях желудка или кишечника, почечная недостаточность является важным противопоказанием, а беременным придется воздержаться от данного метода лечения на первом триместре.
Во время беременности или лактации женщина обязана проводить консультацию с врачом, также любой вид заболевания должен находиться под контролем специалиста, а процесс лечения обязательно контролируется врачом.
Лучшие варианты приготовления раствора на основе плодов каштана
Сделать народный препарат совсем не сложно, достаточно только подобрать качественный алкогольный напиток и небольшое количество спелых каштановых плодов, при этом есть несколько вариантов создания такой настойки. Для самого простого рецепта понадобится около пятидесяти граммов измельченной коры каштанового дерева, а также пятьдесят граммов плодов каштана, оба ингредиента необходимо очень тщательно измельчить, затем продукты перекладывают в литровую бутылку и заливают половиной литра водки. Полученная смесь должна быть помещена в теплое и темное место, так как лучи солнца губительно действуют на любой раствор при настаивании.
Процесс настаивания должен длиться не меньше одной недели, за это время каштаны смогут отдать все полезные свойства в водку, через семь дней полученный раствор хорошо процеживают, чтобы удалить лишние остатки плодов и коры. После процедуры процеживания, можно принимать данную настойку по десять капелек, которые растворяют в половине стакана воды, принимается лечебный продукт перед каждым приемом пищи, но не более трех раз за день. Лечение проводят не меньше одного месяца, затем делается перерыв на одну неделю, после чего можно провести курс лечения заново, если это необходимо.
Настойка из цветов каштана
Приготовление такого раствора почти не отличается от того, как настаивалось первое лечебное средство, но все таки в этом рецепте в составе будут присутствовать цветы каштанового дерева. Для этого берется пятьдесят граммов цветов, которые также перекладывают в отдельную стеклянную бутылку, а затем заливают половиной литра хорошей водки.
Бутылку помещают в темный шкаф, где оставляют ровно на семь дней, за это время цветы смогут отдать полезные свойства, а сами будут не нужны в средстве, поэтому напиток процеживают через марлю.
Такой раствор получается менее концентрированным, по этой причине принимается он по сорок капель трижды за день, прием производят перед началом трапезы.Как сделать полезный продукт из зеленых каштанов
Для начала необходимо найти свежие, но еще не спелые каштаны, кожица которых имеет яркий зеленый цвет, стоит помнить, что внутри будут находиться коричневые плоды, которые могут пригодиться для создания других растворов. Для создания этого средства понадобится только двадцать граммов зеленой кожуры плодов, их заливают двумя литрами очищенной воды, а затем ставят на огонь до того момента, пока смесь не начнет кипеть.
Масса кипятится около семи минут, а затем огонь выключают и дают постоять отвару не меньше шести часов, чтобы полезные свойства кожуры перешли в напиток. Принимается такое средство не чаще трех раз в день, доза может колебаться от одной до двух ложек за один прием, при этом используют отвар только перед началом трапезы. Курс лечения должен длиться не более двенадцати дней, а лечение может повторяться только через три месяца перерыва.
Есть возможность использовать цветы в качестве лека
рецепт приготовления и польза для здоровья
В аптечной сети на сегодняшний день можно приобрести практически любую лекарственную настойку, изготовленную фармацевтами, однако настойка каштана на водке – рецепт, доставшийся нам от старшего поколения, и его проще изготовить в домашних условиях, в том количестве, которое требуется.
1
Как правило, данная настойка изготавливается из плодов или цветов так называемого конского каштана – высокого дерева с густой кроной и бурого цвета корой. Это дерево нередко используется для озеленения городских парков и улиц, поэтому большинству людей несложно представить, о каком растении идет речь. Достаточно вспомнить гладкие коричневые плоды в колючей зеленой оболочке, которые каждую осень усеивают аллеи парков.
Каштаны для приготовления настоек
Важно знать!
Разрушительное влияние на мозг – это одно из самых страшных последствий воздействия алкогольных напитков на человека. Елена Малышева: АЛКОГОЛИЗМ МОЖНО ПОБЕДИТЬ! Спасайте своих близких, им грозит огромная опасность!
2
Несмотря на то что полезные свойства конского каштана давно известны, мало кто знает, что в молодых, недозревших плодах каштана находится значительная доза витамина С, железа и кальция. Кроме того, в ядрах плодов еще содержится немалый запас микроэлементов, что делает каштаны источником калия, кальция, цинка, железа, хрома, бария, селена, никеля, серебра, йода и бора.

Полезная настойка из каштанов
Но и цветы каштана не менее ценны. Они содержат в себе множество органических веществ, таких как холин, рутин, эсцин и т. п. В частности, именно эсцину мы обязаны снижением вязкости крови, укреплением стенок капилляров, устранением застоя крови в венах и воспалительных процессов. Кроме того, благодаря сочетанию природных компонентов в цветах и плодах каштана можно добиться уменьшения отеков конечностей, поднять тонус стенок сосудов, в том числе и вен, наладить движение лимфы в организме.
Вместе с тем настойка с каштаном на водке нашла применение при различных заболеваниях суставов. Она доказала свою эффективность в лечении гастритов, патологий печени, туберкулеза и еще множестве болезней. Если нет желания или возможности изготовить это лекарство самостоятельно, то настойка каштана вполне свободно продается в аптеке, так что в любом случае состав более чем доступен.
3
Прежде чем делать настойку, необходимо запастись материалом, тем более что правильно собранные каштаны или цветы смогут гораздо эффективнее отдать свои целебные свойства. Цветы каштана собирают весной, в разгар цветения этих деревьев, а плоды собирают осенью, с того момента, как они достигают пика своего объема и начинают созревать. Для некоторых рецептов потребуется брать еще зеленоватые плоды, для других – полностью созревшие.

Цветы каштана для приготовления настойки
Нередко требуется подсушивать как плоды, так и цветы конского каштана. В этом случае следует позаботиться, чтобы собранные цветы были отделены от ножек и разложены в тени на чистой ткани. Время от времени такой материал следует аккуратно перемешивать, чтобы не допустить заплесневения.
4
Давайте рассмотрим применение настойки при лечении различных недугов. Итак, для лечения суставов нужно десяток плодов каштана положить в емкость из темного стекла и залить 250 мл водки, после чего поставить настаиваться в темном прох
Как сделать настойку: настойка из тюбетейки
Вы хотели научиться делать настойки?
Создание собственных травяных настоек может быть очень простым и приятным процессом.
Настойки часто приходят в голову, когда люди говорят о фитотерапии.
Они действительно очень удобны и полезны как способ сохранения целебных свойств трав в течение длительного периода времени.
По правде говоря, я использую очень мало настоек для своей семьи и себя в эти дни.Я предпочитаю добавлять травы в свою еду или пить их в чае, наслаждаясь их постоянным питанием при добавлении в нашу диету.
Когда я подумал о написании статьи о том, как приготовить настойки, я хотел выбрать ту, которую я действительно использую.
Первая идея, которая пришла мне в голову, – написать о настойке тюбетейки. Это настойка, к которой я прихожу посреди ночи, когда не могу спать.
Иногда мой разум просто слишком активен ночью, обдумывая проблемы и проблемы, которые не совсем решаются в течение дня.Одна капелька настойки из тюбетейки успокаивает мой разум и помогает мне заснуть примерно через полчаса.

Тюбетейка ( Scutellaria Lateriflora )
Skullcap – это тоник для нашей нервной системы. Это может успокоить беспокойство и раздражительность, а также поднять наше настроение.
В году, открывая наши дикие сердца целебным травам , Гейл Фейт Эдвардс также пишет, что тюбетейка может быть полезна в качестве болеутоляющего средства, а также в помощи людям в преодолении зависимости.
Я искал эффективное средство от головной боли, и в следующий раз кто-то из нашей семьи пожалуется на головную боль, и доберусь до моей тюбетейки.
Черепушку также можно принимать как чай или настой, но я редко хочу встать посреди ночи и приготовить себе чай. Наличие настойки на моей тумбочке работает очень хорошо для меня.
Итак, как вы делаете настойку из сушеных трав?
Если вы хотели знать, как приготовить настойки, то стоит начать с skullcap.Особенно, если вы резонируете с его использованием.

Как сделать настойку
Ну, вам понадобится ½ пинты банки, ½ чашки сухих листьев тюбетейки и 100-водочная водка, чтобы заполнить вашу банку.
Начните с маленькой банки, поскольку вы еще не знаете, насколько эффективна эта настойка для вас. Начните с небольшого количества и экспериментируйте с ним. Если это работает хорошо, вы можете сделать большую сумму в следующий раз.
Заполните банку ½ пути сухими листьями тюбетейки.

Налейте 100-водочную водку поверх листьев до полного заполнения банки.

Размешайте и закройте настойку в процессе.

Пометьте банку «Настойка из тюбетейки ( Scutellaria Lateriflora ) » датой через 6 недель, чтобы ее декантировать. Или просто укажите сегодняшнюю дату, и это поможет напомнить вам, когда нужно декантировать.

Открывайте и размешивайте настойку тюбетейки каждый день в течение первой недели.
Разрешить настойка тюбетейка сидеть и настаивать еще 5 недель. Встряхивать банку или помешивать ее каждые несколько дней – отличная идея. Держите настойку на стойке, чтобы вам напомнили об этом. Тем не менее, убедитесь, что он защищен от прямых солнечных лучей.
Тогда…
Процедить настойку из тюбетейки в марлю, которая вставляется в ситечко. Затем компост листьев.


Вы можете очистить банку, в которой вы варили ее, и вылить готовую настойку в ту же банку для хранения.Хранить вдали от прямых солнечных лучей.
LABEL your jar «Skullcap ( Scutellaria Lateriflora ) сушеный в 50% спирте».
Налейте немного в настойку для удобства использования. НАПИШИТЕ бутылочку, если это то, что вы используете. Вы также можете использовать любую бутылку или банку и применять с чайной ложкой.


Вот и все, что нужно сделать. Дотрагивайтесь до настойки, когда вам это необходимо в середине ночи, или если вы переживаете особенно напряженный период в своей жизни, вы можете принимать капельницу с настойкой 3 или 4 раза в день – во время еды и просто перед сном.
Это отличная идея, чтобы положить его в немного теплой воды, когда вы принимаете его. Однако некоторые люди просто кладут его прямо в рот.
Настойка продлится несколько лет, поэтому, когда стресс ослабнет, просто уберите бутылку в аптечку, пока вам не понадобится снова ее извлечь.
Настойка из тюбетейки не является средством, которое мы используем вместе с нашими детьми. Хорошее успокаивающее средство для детей – еще один урок для другого времени.
,Как Сделать Настойку Usnea (И Как Не Сделать)


Видя, как проходит День Святого Патрика в этом месяце, я посчитал уместным поделиться с вами сегодня о моей новой любимой зеленой траве, усея.
Нет, я не буду много говорить о том, что такое усея, как ее идентифицировать и собирать, или как ее использовать, поскольку я поделюсь всей этой информацией в следующем номере журнала Essential Herbal (автор Морган Виссер. LOL!).
Вместо этого я хочу научить вас, как приготовить настойку от ушей, а также извлечь уроки о том, как этого не делать!
Что хорошего в Usnea

Прежде всего, я люблю народное травничество.Народный травничество – это когда вы предпочитаете использовать травы так, как они использовались в прошлые века, но это также относится к тем, кто любит использовать местные травы, которые растут рядом с тем местом, где они живут.
Я не могу сказать, почему я предпочитаю этот стиль травничества другим стилям.
Возможно, я думаю, что наши предки знали кое-что о растениях и их медицине без всякого «понимания», которое наука предоставляет нам сегодня. Не поймите меня неправильно, я очень благодарен за науку, и мне нравится смешивать это с травяным искусством, которое я практикую.Однако я должен быть осторожен, чтобы не слишком полагаться на него. Интуиция и практическое обучение могут увести вас далеко, когда речь идет об использовании трав для вашего здоровья. Иметь травяных наставников и получить травяное образование в школе, которая поддерживает оба стиля, тоже не повредит!
Может быть, другая причина в том, что я считаю самодостаточность идеальной, и использование трав, растущих в этих горах, подводит меня на шаг ближе к этому.
Это где usnea вступает в игру.

В конце 2015 года я научился идентифицировать насморк и понял, что он растет везде в горах, где я живу.Итак, мы с мужем взяли наших четырех мальчиков и однажды вечером отправились на охоту. Мы вернули немало того, что собрали из упавших веток, и я начал изучать, как его использовать и как его сохранить.
Usnea на самом деле не растворяется в воде, а это значит, что ему нужно что-то немного более сильное, чем вода, чтобы извлечь химические вещества, которые она содержит. Что вам нужно, это алкоголь и тепло.
Есть больше, чем один путь…
Настойка травы может быть настолько простой или сложной, насколько вы хотите сделать это, так как есть много способов сделать это.Однако чем больше я изучаю растительную медицину, тем больше я узнаю причины этих сложных методов настойки.
Как я уже говорил выше, я предпочитаю народное травничество, а с народным травничеством настойка проста. Вы берете немного воды, немного крепкого алкоголя и смешиваете их 50/50. Если вы не хотите беспокоиться о смешивании воды и алкоголя, вы можете просто использовать алкогольный напиток, такой как ром, водка или бренди, который составляет 40-60% алкоголя, и использовать его, не добавляя в него воды (так как виды алкоголя уже содержат воду).Затем вы наполняете банку 1/2 полными травами, засыпаете ее смесью воды и спирта и оставляете на две-шесть недель. После этого вы процедите травы и храните настойку. Когда вам нужно его использовать, вы начинаете с низкой дозы и продвигаетесь вверх до тех пор, пока не получите желаемые результаты.
Довольно просто, верно? Правильно. Но когда дело доходит до народных настоек, дозировка не всегда последовательна, и нужно немного откорректировать дозу. Здесь вступают в игру химические и настойочные пропорции.Это также, где вещи начинают становиться немного сложными. Как начинающий травник, я избегал делать настойки с пропорциями и придерживался простых проверенных и настоящих народных приготовлений, которые я нашел. Тем не менее, с годами и с большей практикой и учебой под моим поясом, мне стало удобнее делать собственные формулы, делать более сложные приготовления и углубляться в понимание химии, особенно в том, что касается растений.
На данном этапе моего травяного путешествия мне очень интересно, как приготовить эффективные травяные препараты, которые будут делать то, что я от них хочу, и это сводится к пониманию того, какие растворители (вода, спирт, уксус, глицерин, и т.п.) извлекать растительные компоненты (флавоноиды, гликозиды, дубильные вещества, полисахариды и т. д.) из растительного материала. Метод извлечения (температура и время) также является фактором того, насколько сильным и эффективным оказывается препарат.
Надеюсь, я не потерял тебя на этом этапе. В случае, если я сделаю это, давайте снова обратим внимание на настойку насморка.
Как сделать настойку для мышц глазного яблока ПРАВИЛЬНЫМ путем

Поэтому я говорю «ПРАВИЛЬНЫЙ путь» с небольшим сарказмом, потому что я действительно не верю, что есть один «правильный» способ сделать что-нибудь в травничестве.Тем не менее, я верю в то, чтобы пробовать разные вещи и учиться у наставников.
Травник Стивен Бунер, автор Травяные антибиотики , говорит, что настойки скулы лучше всего сочетаются с водой и спиртом (1: 5 в 50%) и что метод горячей экстракции даст лучшие результаты (Buhner, 1999).
Так как этот человек много изучал антибактериальные травы, я доверяю его мнению, поэтому я решил последовать его методу, когда пришло время настаивать на ушах, которые я собрал.
Ниже я расскажу вам о двух разных способах приготовления отличных настоек от ушей. Оба следуют одинаковому методу, но один быстрее другого.
Способ 1: 3-дневная настойка ушной раковины
1: 5 настойка с использованием 50% спирта

Ингредиенты:
- свежих унций на 1 унцию
- 50% водки (100 проб)
- ступка и пестик или кофемолка
- кухонные весы
- Мейсон банку
- мультиварка
Направления:
- Используя кухонные весы, взвесьте 1 унцию свежей уснеи.
- Используя острый нож, нарежьте усины на маленькие кусочки. Поместите его в кофемолку (или ступку и пестик) и растирайте как можно лучше, не нагревая слишком сильно. Это приведет к получению тонкого зеленого порошка и белого нитевидного материала.
- Поместите весь свой травяной материал в банку каменщика.
- Затем налейте 5 унций водки на ваши травы. Крышка плотно. Ваша жидкость должна выглядеть зеленой.
- Поместите тряпку для посуды на дно вашей посуды. Поместите свою банку сверху посуды.Затем, заполните свою посуду водой, пока она не достигнет верхней части посуды или не окажется в пределах 1 дюйма от верхней части вашей каменщика. Включите огонь на низком уровне.
- Оставьте эту настойку в вашей посуде без крышки на 3 дня. Аккуратно снимайте банку раз в день и дайте ей остыть. Пока он остывает, добавьте больше воды в свой черепок, чтобы вернуть его на уровень. Вы также можете открыть свою банку, а затем повторить ее, чтобы снять давление, создаваемое в вашей банке. Как только он немного остынет, верните его в кастрюлю.
- Когда 3 дня истекут, снимите банку и дайте ей остыть. В этот момент вы можете процедить настойку из растительного материала (для этого вы можете использовать кофейные фильтры). Теперь он должен выглядеть коричневым и пахнуть ею. Компостируйте растительный материал и храните настойку от грыжи в темной бутылке в сухом прохладном месте.
Мысли:
Эта настойка приобретет золотисто-коричневый цвет и, скорее всего, будет содержать осадок из растения. Вы можете оставить его, так как это не причинит вам вреда, но вы также можете позволить ему осесть на дно вашей банки и медленно откачать прозрачную жидкость сверху.
Я чувствую, что этот метод производит высококачественную настойку, так как она содержит как воду, так и спирт, и использует тепло для ускорения процесса экстракции. Если вы хотите продлить время инфузии и, возможно, создать более сильный конечный продукт, не стесняйтесь держать его в мультиварке еще несколько дней. Просто следите за уровнем воды и обязательно открывайте банку каждый день, чтобы сбросить давление, возникающее при нагревании алкоголя!
Способ 2: Двухфазный 7-дневный настой Usnea Crockpot
1: 5 настойка с использованием примерно 50% спирта

Ингредиенты:
- свежих унций на 1 унцию
- воды
- 95% спирт
- ступка и пестик или кофемолка
- кухонные весы
- Мейсон банку
- мультиварка
Направления:
- Используя кухонные весы, взвесьте 1 унцию свежей уснеи.
- Используя острый нож, нарежьте усины на маленькие кусочки. Поместите его в кофемолку (или ступку и пестик) и растирайте как можно лучше, не нагревая слишком сильно. Это приведет к получению тонкого зеленого порошка и белого нитевидного материала.
- Поместите весь свой травяной материал в банку каменщика.
- Затем налейте 2,5 унции воды на ваши травы. Перемешайте и плотно закройте крышкой. У тебя не будет много жидкости. Вместо этого ваша уснея будет выглядеть мокрой и густой.
- Поместите тряпку для посуды на дно вашей посуды.Поместите свою банку сверху посуды. Затем, заполните свою посуду водой, пока она не достигнет верхней части посуды или не окажется в пределах 1 дюйма от верхней части вашей каменщика. Включите огонь на низком уровне. Это приведет к сильному отвару. Позвольте этому сидеть в вашей посуде в течение 1 дня.
- На второй день осторожно снимите банку и дайте ей остыть. После охлаждения откройте банку и добавьте 2,5 унции 95% алкоголя. Перемешайте и плотно закройте крышкой. Теперь у вас должно быть больше жидкости.
- Поместите охлажденную банку обратно в кастрюлю, чтобы сидеть в течение 6 дней на слабом огне.Обязательно аккуратно снимайте банку раз в день и дайте ей остыть. Пока он остывает, добавьте воды в кастрюлю, чтобы вернуть ее на уровень. Вы также можете открыть свою банку, а затем повторить ее, чтобы снять давление, создаваемое в вашей банке. Как только он немного остынет, верните его в кастрюлю.
- По истечении 6 дней снимите банку и дайте ей остыть. Процедить настойку из растительного материала. Теперь он должен выглядеть коричневым и пахнуть ею. Компостируйте растительный материал и храните настойку от грыжи в темной бутылке в сухом прохладном месте.
Мысли:
Эта настойка будет более коричневой, чем первая, и также будет содержать осадок от растения. Не стесняйтесь оставлять это или сифонировать это. Тебе решать.
Я чувствую, что этот более длинный метод в конечном итоге дает лучшую настойку. У меня действительно нет возможности узнать это, так как я не тестирую свои домашние настойки (кроме вкуса, но это не очень научно). Я просто предпочитаю горячие продукты холодным, и время – твой друг.Возможно, это интуиция. Возможно, это предпочтение.
Чем больше вы работаете с травами и используете их, тем больше вы узнаете, что вы предпочитаете.

Метод 3: Традиционная 6-недельная настойка
Как и в случае с любой другой травой, если вы не спешите приготовить настойку или не любите методы горячего процесса, вы всегда можете пойти традиционным путем, смешав свою траву и алкоголь в банке, и пусть все это сидеть в теплом, темном месте в течение 6 недель. В конце вы получите высококачественную настойку для использования.Вы можете узнать больше о том, как сделать традиционные настойки здесь.
Не пренебрегайте при приготовлении горячих настоек для экстракции
Итак, я стал немного ленивым, когда я сделал свою первую 7-дневную настойку усины. Вместо того, чтобы вынуть банку из кастрюли и добавить воду, пока баночка остынет, я вылил воду в кастрюлю с оставшейся банкой.
Угадай, что случилось?

Да.
У меня была насморк в моих глазах, волосах и рту. У меня были ожоги на руках от горячей жидкости.Осколки стекла были повсюду (хотя, к счастью, не в моих глазах), и мне пришлось приклеить насуху к моим шкафам и потолку, которые мне приходилось стирать вручную.
Ит. Взял. Часы.
Итак, НЕ добавляйте воду в свой мультиварку, пока в ней есть банка. Изменение температуры приведет к поломке банки. Если кувшин сидел там некоторое время, и вы не открыли крышку, чтобы сбросить давление пара, она разорвется на тысячи кусочков.
Просто не делай этого.Я думаю, что у меня ПТСР от звука этого. Серьезно … В эти дни я слишком осторожен с горячими настойками для экстракции.
Давайте обзор
Usnea – отличная антибактериальная трава. Лучше всего готовить из воды и спирта в качестве горячей настойки для экстракции. Всегда охлаждайте банку, прежде чем добавлять воду в кастрюлю. Понял? Хорошо!
Кроме того, не забывайте, что моя статья о том, как идентифицировать, собирать, использовать и сохранять насморк, будет в следующем номере журнала Essential Herbal . Заказать копию сегодня! (теперь вы можете заказать этот выпуск назад).
А как насчет тебя? Вы когда-нибудь делали настойку от ушной раковины раньше? Как прошло, и для чего ты это используешь? Поделитесь со мной в разделе комментариев ниже!
ЛИТЕРАТУРА:
Buhner S. (1999). Травяные антибиотики . Pownal, VT: Этаж Книги. ,Целебные травы и дикие лекарства повсюду вокруг нас.
Их можно найти на лугах, в лесах, даже в наших собственных дворах! И мы никогда не должны недооценивать их потенциал.
Некоторые из наших любимых блюд, которые мы регулярно едим и / или пьем как травяные чаи, – это листья одуванчика, гусиная лапка, крапива, листья малины, конский хвост и, конечно же, подорожник.
Мы имеем в виду подорожник, который никак не связан с бананом.Скорее всего, вы узнаете это, даже если вы никогда не использовали его раньше.
Подорожник широколиственный растет между травой и клевером.Plantago lanceolata (подорожник ribwort) и Plantago major (подорожник широколиственный или крупнолистный) являются съедобными садовыми сорняками, которые не только имеют многочисленные преимущества для здоровья, но и в наши дни используются в недостаточной степени.
Итак, как начать с открытия чудес аптекаря этой природы?
Развивайте живой интерес к растениям, затем найдите безопасное, не содержащее химикатов место для кормления, и начните обрезать и убирать!
Возьмите экземпляр этой книги, чтобы глубже погрузиться в вопрос: «Сбор урожая фуражировщиками: руководство по выявлению, уборке и подготовке съедобных диких растений»
Как собрать урожай подорожника
После того, как вы определили листья подорожника и заметили только сколько нужно собрать, все, что вам нужно сделать сейчас, это убрать листья с основания растения.
Вы можете сделать это вручную или с помощью садовых ножниц.
Если вы используете свежие листья, действуйте в соответствии с указаниями, которые вы используете. Однако, если вы сушите их для последующего использования, при необходимости промойте их и повесьте для сушки в пучки, или используйте дегидратор, если он у вас есть.
Как приготовить настойку подорожника
Целебную настойку из листьев подорожника часто используют для лечения ангины и сухого кашля, так же как и для повышения иммунитета, особенно в холодные месяцы.
Существует несколько способов приготовления настойки, но основы по сути одинаковы. Просто добавьте траву в крепкий спирт и оставьте на месяц в темном месте, затем процедите и используйте только по мере необходимости.
Для приготовления настойки требуется всего 2 ингредиента: листья подорожника и спирт.Вот наш пошаговый рецепт создания настойки подорожника:
Шаг 1
Соберите свежие цветы подорожника (широколистный и / или рябина).
Использование того, что растет локально, является одним из наших первых правил поиска пищи, и в этом случае полезно знать, что они имеют очень похожие свойства и могут использоваться взаимозаменяемо, а также путем объединения их способностей.
Шаг 2
Разорвите листья подорожника вручную или измельчите их в ступке и пестике (влажном или сухом) и добавьте в стерилизованную банку.
Шаг 3
Налейте водку (на основе зерна или картофеля) или бренди (на основе фруктов) в соотношении 2: 1 (2 части спирта, 1 часть свежего подорожника).
Необходимость быть точным не относится, используйте вашу интуицию и мудрое суждение, поскольку свойства растения будут варьироваться от образца к образцу и от сезона к сезону.
Шаг 4
Пометьте банку и закройте плотно прилегающей крышкой. Оставьте его на 4-6 недель в темном месте.
Дозировка настойки подорожника для взрослых составляет 1 мл, не более 3 раз в день.
Если вы сомневаетесь, спросите травника: «Сколько мне взять…?» и вы найдете разные ответы. Вы найдете больше мыслей о дозировке здесь.
Мы не можем не подчеркнуть, насколько важно маркировать банку!
В какой-то момент все ваши травяные настойки будут выглядеть одинаково, но все они имеют очень разные свойства и применение.
В нашем кабинете натуральной медицины у нас также есть настойка пастушьей сумки. Не для легких, но для регулирования кровотечения и борьбы с геморроем.
И есть тысячелистник для улучшения кровообращения и тонизирования варикозного расширения вен.
Лучше быть в безопасности, чем потом сожалеть – правильно маркируйте свои банки, чтобы избежать возможных медицинских неполадок.
Другие способы использования подорожника
Вместо того, чтобы убрать все подорожники на своем дворе, соберите их вместо травяных средств!
Обучение кормлению – одно из самых действенных действий, которое мы можем предпринять, стремясь к самообеспеченности и самодостаточности.
После правильного определения горстки полезных диких растений, пришло время использовать их в форме настоя, масел, мазей, настоек и припарок.
Листья подорожника широколиственные готовые к употреблению в свежем виде.припарки подорожника
Лето – лучшее время для использования свежей припарки подорожника, так как время соответствует точным укусам и укусам насекомых.
Если у вас зуд или раздраженный укус, просто возьмите лист подорожника, промойте его, если у вас есть время, и разжуйте его в зеленое пюре.Затем нанесите укус и закройте его повязкой или тканью, оставив на пораженном участке на несколько часов Повторно так часто, как необходимо, пока зуд и покраснение не исчезнет.
Подорожник немного горький, но приятный на вкус. Более того, это залечит ваши раны.
Пластырь подорожника прекрасно себя чувствует на порезах и царапинах
Для укусов зимой, держите подорожник!
Масло с добавлением подорожника
Помимо базовой припарки «жуй и применяй», следующий самый простой способ использовать подорожник – залить его маслом-носителем (оливковое, миндальное, кокосовое, авокадо).
Масло с добавлением подорожника чрезвычайно полезно для лечения незначительных раздражений кожи, а также является прекрасной соской для ожогов, укусов, порезов и царапин.
Когда вы приблизитесь к своей земле и начнете собирать дикие травы, вы найдете применение почти всему зеленому. Например, окопник делает отличное удобрение – никогда не стоит недооценивать силу сорняков!
Имея запас свежих листьев, все, что вам нужно сделать, чтобы приготовить масло, наполненное подорожником, это:
- собрать пучок листьев сухим днем
- сорвать листья (или разрезать ножницами)
- оставить их на ночь на чистой ткани
- добавьте их в стеклянную банку
- залейте оливковым маслом первого отжима или другим маслом по вашему выбору
Затем храните банку в темном прохладном месте в течение месяца, чтобы шесть недель.Напрягая масло, теперь вы можете добавлять настоянное масло к другим рецептам или втирать в кожу по мере необходимости.
Приправленный подорожником уксус
Для приготовления пищи, чистки, заживления или даже стирки, есть настойный уксус, который подходит для любой работы.
В течение летних месяцев может случиться так, что солнце – это больше, чем может выдержать ваша кожа. Конечный результат – загар.
Впитывание свежих или высушенных листьев подорожника в яблочном уксусе даст вам естественное решение для быстрого облегчения боли.
Вы также можете использовать его в качестве ополаскивателя для сухой, зудящей кожи головы.
Узнайте, как приготовить собственный уксус с травами здесь.
Лосьон с лавандой и подорожником
Подорожник, как известно, лечит воспалительные заболевания кожи и особенно эффективен при лечении экземы.
Требуется определенное количество планирования (и ожидания), чтобы сделать свои собственные лосьоны, поэтому, когда подорожник на вашем дворе растет как сумасшедший, собирайте как можно больше – и высушивайте их для дальнейшего использования, на всякий случай, если вы быть слишком занятым с консервированием, садоводством и жизнью под рукой.
Во-первых, вам нужно приготовить масло, заправленное подорожником, которое нужно отварить в течение 4-6 недель. Тогда вы можете пойти дальше и сделать успокаивающий лосьон.
Найдите полный рецепт здесь: Лавандовый лосьон подорожника @ The Nerdy Farm Wife
Бальзам для губ подорожника
Если вы устали от ментолового бальзама для губ, возможно, пришло время измениться?
Хотя есть много альтернатив, которые можно найти, нет ничего лучше, чем самодельный сеанс создания собственного бальзама для губ с ингредиентами, которые вы знаете и которым доверяете.
Чтобы сделать самодельный восстановительный бальзам для губ, вам понадобятся сушеная календула, окопник и подорожник. Также требуется:
- пчелиный воск
- масло ши
- масло какао
- касторовое масло
Все это замечательные ингредиенты, которые можно иметь под рукой для создания собственной косметики и лекарственных средств растительного происхождения.
Приготовьтесь приготовить собственный рецепт бальзама для губ с календулой, подорожником и окопником.
Соль для ванн подорожника
В конце долгого дня, когда вы рубите дрова, работаете в саду, гоняетесь за цыплятами и козами или ухаживаете за всеми и всем в доме – иногда все, что вам нужно, – это хорошее расслабление, чтобы оживить ваше настроение
Приготовьте свои собственные расслабляющие соли для ванн с эфирными маслами или без них, но не забудьте добавить несколько измельченных листьев подорожника (сухих или свежих) для полного ухода за кожей.
Вы также можете добавить несколько цветов лаванды, которые помогут вам свернуть перед сном.
При использовании частей растения обязательно поместите все ингредиенты в плотно сплетенный хлопчатобумажный мешок для безопасного удаления (а не в канализацию), когда вы закончите.
Лосьон для подорожника
Если у сухой кожи возникает зуд от естественного средства, смотрите только увлажняющий лосьон домашнего приготовления, содержащий всего 3 ингредиента.
Масло ши, кокосовое масло и пчелиный воск – все, что вам нужно для очень простого лосьона. Не стесняйтесь добавлять масло, наполненное подорожником, для максимальной пользы для вашей кожи.
Подорожник подорожника
Когда вы будете готовы добавить больше целебных мазей в свою натуральную аптечку, сразу приступайте к приготовлению подорожника.
Это не самая легкая вещь в мире, чтобы придумать, но конечный результат будет удивительным, поверьте нам в этом!
Соберите все свои ингредиенты – свежие или сушеные листья подорожника, кокосовое масло, пчелиный воск и эфирное масло чайного дерева или лаванды, и вы готовы приступить к приготовлению пищи.
Этот рецепт бальзама подорожника мгновенно исцелит вашу кожу.
При таком удивительном использовании легко забыть, что вы можете есть и подорожник!
Используйте молодые листья, нарезанные в салатах, поджаривайте семена подорожника или используйте его как зимнее средство для облегчения симптомов сухого кашля.
Подорожник, вероятно, будет расти там, где вы находитесь, но не всегда будет доступен, когда вам это нужно.
Будьте готовы – летом добывайте корм и готовьтесь к созданию мазей, лосьонов и бальзамов для губ зимой.
Естественно, сушеный подорожник можно купить онлайн, в крайнем случае. Природные средства никогда не бывают вне досягаемости.
Как сделать настойку из лопуха
Настойка из лопуха и у меня особые отношения. Это одна из первых настоек, которые я попробовал, где я увидел разницу через несколько часов после ее принятия. Результаты были впечатляющими, и я никогда прежде не видел, чтобы фитотерапия оказывала такое драматическое воздействие так быстро.
Я был очень болен, с сильной болью в горле. Лимфатические узлы на моей шее распухли настолько сильно, что стало трудно дышать. Я не совсем подошел к доктору, но мне нужно было облегчение.
Лопух известен своими противовоспалительными свойствами, и я решил попробовать его, прежде чем пытаться снять воспаление с помощью ибупрофена. В течение часа после этого мои лимфатические узлы были значительно меньше, и боль в горле значительно улучшилась.
Облегчение длилось около 2-3 часов, прежде чем мне нужно было принять еще одну дозу. В течение следующих двух дней эта схема оставалась неизменной. Я принимал настойку лопуха, мои лимфатические узлы сжимались, а затем через несколько часов я принимал его снова, когда начинал чувствовать их отек.Настойка из лопуха вывела меня из трудного положения, и я счастлив, что у меня это было под рукой.
Преимущества лопуха настойка
Народные травники рекомендуют лопух для силы и упорства. Существует старое убеждение, что вам следует искать растительное лекарственное средство, обладающее теми качествами, которые вы хотите развивать в себе. Корни лопуха энергичные, решительные и почти неостанавливаемые. Как только вы попробуете выкопать сам, вы поймете.
С практической точки зрения, корень лопуха является мощным противовоспалительным средством (источник), и у меня была возможность ощутить его воздействие воочию.Хотя лопух обычно оказывает противовоспалительное действие, он оказывает непосредственное воздействие на лимфатическую систему, помогая ее укреплять и очищать.
Исторически травники использовали лопух для лечения кожных заболеваний, а корень потребляется для лечения кожных заболеваний – от сыпи и псориаза до угрей и фурункулов. Современная наука фактически начинает это подтверждать, и исследования показывают, что лопух может помочь уменьшить признаки старения. Частично это может быть связано с питательным профилем корня, а также общими полезными для здоровья преимуществами системного противовоспалительного действия.
Средневековые травники прописали лопух как средство от рака, и современная наука подтверждает это. Есть некоторые доказательства того, что экстракты лопуха могут помочь предотвратить метастазирование рака (источник, источник).
Лопух также является мочегонным средством и наряду с другими весенними тонизирующими травами, такими как одуванчик, помогает очищать печень и почки.
Как сделать настойку из лопуха
Настойка лопуха производится с использованием корней, в которых хранится большинство лекарственных компонентов.Лучшее время для сбора корней – ранняя весна или поздняя осень. При уборке ранней весной ищите корни второго года. То есть корни, у которых вторая весна. Эти корни будут большими и будут иметь все преимущества в первые годы вегетации.
При уборке урожая осенью вам понадобятся однолетние корни. Первогодние корни будут расти все лето и хранить свои лекарства и пищу, чтобы подготовиться к зиме. Корни второго года только что посеяны осенью, и они использовали все свое питание для формирования семян.
Лопух имеет тенденцию расти в слабых местах, и он, кажется, почти всегда находит свой путь вокруг гигантских неподвижных скал. Есть местная ферма, которая выращивает ее для коммерческого использования на китайском рынке, и у них есть специальный механический комбайн, чтобы выкопать крепкие корни. Для домашнего комбайна необходимы крепкая лопата и решительность.
Если вы не можете получить корень лопуха из земли, вы можете купить его здесь.
После того, как вы выкопали корень или столько его, сколько у вас хватает терпения, возьмите его внутрь для хорошей стирки.Нарезать корень на куски и заполнить банку каменщика примерно на 2/3 пути вверх. Покройте корень лопуха водкой, заполняя банку с точностью до дюйма от верха.
Разрешить настойку лопуха настаивать в прохладном темном месте, встряхивая банку, когда вы о ней думаете. Следует настаивать не менее месяца, но в идеале 3-4 месяца. Как только настойка будет готова, процедите ее через сетчатый фильтр и храните в бутылочках с янтарной капельницей.
Уксус из лопуха
Как только я начал готовить настойку из лопуха, мой муж попробовал это, и хотя из аромата получился бы прекрасный уксус.Так как он был полон энтузиазма, я пошел дальше и приготовил настоянный уксус из корня лопуха.
На мой вкус, это ужасно. Я терпеть не могу, но он любит это. Каждый раз, когда его желудок не совсем в порядке или он не чувствует себя хорошо, он берет немного из этой бутылки и наливает ее в рюмку. Он пьет это прямо и думает, что это лучшее лекарство. Я думаю, все зависит от того, что нужно вашему телу.
Мое тело хочет настойки, его тело жаждет сырого репейного уксуса.
Похожие
,От остеохондроза свечи: Свечи от остеохондроза поясничного отдела: эффективность лечения
Свечи при остеохондрозе – достойная замена таблеток
Лекарственное воздействие является основным пунктом терапии остеохондроза. Медикаменты помогают избавиться от боли, воспаления, устранить мышечный спазм. Препараты производят в форме суппозиториев, порошков, таблеток, капсул, мазей, гелей, кремов и инъекций.
Свечи при остеохондрозе поясничного отдела позвоночника – один из наиболее эффективных методов воздействия на первые симптомы заболевания. Этот результат достигается за счет быстрого попадания активных веществ в организм.
Существует несколько правил использования, например, до того как ввести суппозиторий в прямую кишку, нужно с помощью клизмы или самостоятельно опорожнить кишечник. Также перед манипуляцией рекомендуется провести гигиеническую процедуру. Вводить суппозиторий следует лежа, повернувшись на бок и подогнув ноги. Лучшее для этого время перед сном, поскольку в течение 20 минут вставать нельзя.
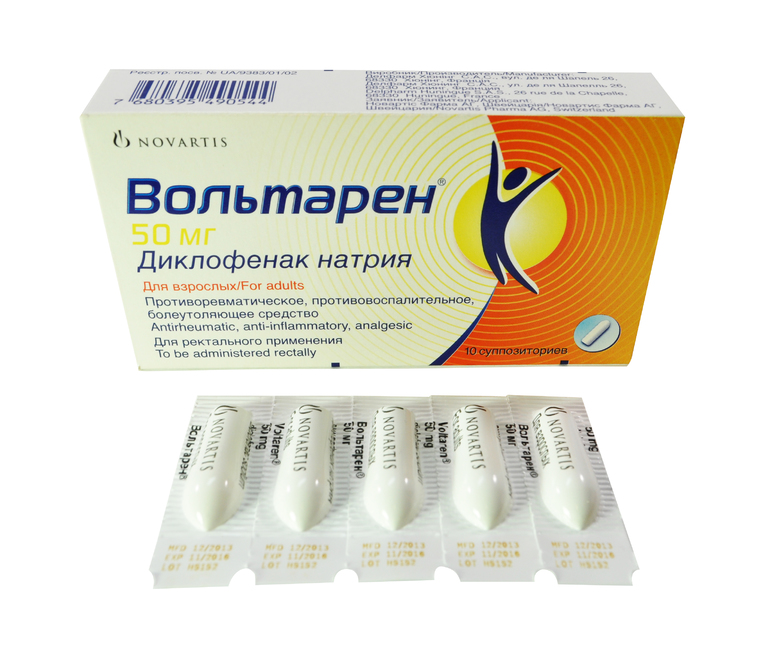
Содержание страницы
Преимущества суппозиториев по сравнению с таблетками
Практически все препараты, используемые для лечения остеохондроза и избавления от симптомов заболевания, выпускаются в двух фармакологических формах: свечи и таблетки. Последние более удобны в использовании, так как неправильное введение суппозитория может травмировать слизистую оболочку прямой кишки. Также в некоторых случаях после их применения вероятно появление неприятного ощущения и жжения.
Но достоинств у свечей от боли в спине все же больше, чем у таблеток:
- Активные компоненты при ректальном введении намного быстрее доставляются к месту поражения, чем при пероральном приеме. Высокая скорость всасывания, сравнима с инъекционными растворами.
- Действующие вещества через прямую кишку попадают непосредственно в кровь и лимфоток, минуя желудочно-кишечный тракт. Это помогает снизить агрессивное воздействие препаратов на пищеварительную систему, а также все составляющие средства полностью сохраняются, не поддаваясь воздействию желудочного сока.
- Суппозитории активно используют в педиатрии, психиатрии, гериатрии, при токсикозах во время беременности, при поражении печени, нарушении процессов глотания.
- При применении этой лекарственной формы снижается вероятность аллергических реакций и побочных эффектов лекарственных веществ.
- Свечи широко используются для введения химических компонентов с неприятным вкусом или запахом. Также они идеально подходят при несовместимости нескольких одинаковых лекарственных форм.
Принимать решение о том, свечи или таблетки необходимы для лечения остеохондроза поясницы, может лишь врач-невролог. Терапия во всех случаях должна быть комплексной. В зависимости от состояния пациента и тяжести заболевания назначается прием лекарственные средств, ЛФК, массаж, физиотерапия.
Разновидности и список свечей при поясничном остеохондрозе
Для лечения боли, воспаления в шее, копчике, других областях позвоночника и для восстановления его нормальных функций используются разные виды свечей. Каждый из них представлен в аптечной сети своими наименованиями, которых довольно много.
Суппозитории назначают лишь в комплексе с иными способами терапии. К примеру, ректальная форма НПВС используется для снятия болевого синдрома, поэтому их назначают кратковременно. А хондропротекторы, способствующие восстановлению нормальной работы позвоночника, используются длительным курсом (от нескольких недель до нескольких месяцев).
Обезболивающие средства
Анальгетические суппозитории оказывают обезболивающее влияние после их введения в перианальную область в течение 15 минут. Они действуют посредствам ЦНС на центр боли, тем самым избавляя человека от чувства скованности, которое препятствует естественным движениям и длительным статическим позам.
Лекарственные средства этой группы не вызывают отечность и не воздействуют негативно на слизистую оболочку ЖКТ. Применение продолжительностью более 5 дней возможно только под наблюдением врача. Обезболивающие свечи имеют жаропонижающее и слабовыраженное противовоспалительное действие.
| Название | Примерная цена |
| Цефекон | 46 |
| Анальгин | 75 |
| Парацетамол | 25 |
| Эффералган | 66 |
| Панадол | 42 |
Нестероидные противовоспалительные свечи
НПВС не содержат гормонов. Они при обострении остеохондроза являются незаменимыми, поскольку обладают важными фармакологическими качествами: помогают устранить боль, отечность и воспаление. Нестероидная группа средств имеет некоторые побочные действия и противопоказания, поэтому используют препараты с осторожностью.
| Название | Примерная стоимость |
| Ибупрофен | 73 |
| Амелотекс | 118 |
| Диклофенак | 55 |
| Кетонал | 256 |
| Флексен | 162 |
| Индометацин | 257 |
| Вольтарен | 287 |
| Ревмоксикам (Мелоксикам) | 226 |
Прием препаратов группы НПВС противопоказан при тяжелых заболеваниях сердца, почек и печени, язве и патологиях желудочно-кишечного тракта, беременности, в период лактации. В случае аллергии и индивидуальной непереносимости компонентов препаратов следует отказаться от приема.
Часто нестероидные противовоспалительные средства провоцируют развитие метеоризма, тошноты, кожной сыпи, рвоты, головокружения, диареи, вертиго, диспепсии, головной боли и снижения аппетита. Как правило НПВС назначают в период обострения в инъекционном виде, через 3-5 дней пациенту предлагают перейти на таблетированную форму лекарств или свечи.
Кортикостероиды
Синтетические или природные глюкокортикостероиды – средства, активно угнетающие воспаление за счет снижения выработки фермента ЦОГ-2. Также они усиливают и ускоряют действие других препаратов при остеохондрозе. Терапия гормонами способствует восстановлению микроциркуляции в зоне воспаления, что снижает отечность тканей. За счет этого ослабевает давление на нервные корешки спинного мозга и уходит болевой синдром.
Кортикостероиды помогают остановить или снизить процессы разрушения суставов и дисков между позвонками. Существуют препараты короткого (Гидрокортизол), среднего (Преднизолон) и длительного (Дексаметазон, Триамцинолон) действия. Лекарства на основе гормонов имеют множество побочных действий, поэтому назначаются только в случае отсутствия результата от другой терапии или при запущенных формах патологии. Специалист прописывает средства этой группы начиная с небольших доз.
Миорелаксанты
При остеохондрозе позвонки сдвигаются от оси в сторону, в результате нарушается целостность и структура дисков. При этом окружающие патологический участок мышцы напрягаются сильнее, чтобы удержать позвоночник. Повышенный мышечный тонус провоцирует приступ боли. Миорелаксанты (Мидокалм) и спазмолитики (Папаверин) направлены на расслабление спазмированных мускулов.
Препараты противопоказаны при миастении, детском возрасте до трех месяцев, аллергии на компоненты и беременности. Средства назначаются врачом при логичном соотношении пользы и вреда.
Обезболивающие свечи для детей
Многие свечи с анальгетическим эффектом разрешены к применению в детском и подростковом возрасте. Они не нарушают и не влияют негативно на рост и развитие ребенка. Помимо обезболивающего действия препараты этой группы способствуют снижению температуры.
В педиатрической практике используют суппозитории анальгетики и НПВС: Мовалис, Цефекон, Панадол, Ибупрофен и Парацетамол. Обязательно перед использование проконсультируйтесь с педиатром.
Общие противопоказания к применению суппозиториев
Свечи в отличие от других лекарственных форм имеют меньше противопоказаний. Но их не стоит использовать при индивидуальной непереносимости составляющих веществ препаратов, тяжелых системных заболеваниях, язве. Также суппозитории не применяют при местных нарушениях: проктит, кишечные кровотечения, геморрой, диарея.
Каждый препарат имеет собственные относительные и абсолютные противопоказания, поэтому перед применением стоит внимательно ознакомиться с инструкцией.
Заключение
Суппозитории являются неотъемлемой частью лечения остеохондроза поясничного отдела. Основными группами лекарственных средств являются нестероидные противовоспалительные, обезболивающие, гормональные препараты, миорелаксанты. Именно они в составе комплексной терапии помогают избавиться от симптомов заболевания и вернуться к привычному ритму жизни.
Страдаете проявлениями остеохондроза? Вы использовали в лечение свечи? Можете поделиться опытом и дать рекомендации? Может вы пострадали от осложнений и побочных действий? Будем рады оставленному отзыву.
Обезболивающие свечи: ректальные противовоспалительные при болях в спине и пояснице, список НПВС болеутоляющих свеч | Ревматолог
Подходы к лечению болевого синдрома в пояснично-крестцовой области включают обширный перечень медикаментов —, от простых до комбинированных анальгетиков с разным способом доставки в организм. Препаратами первого ряда в этом списке являются обезболивающие и противовоспалительные свечи.
Результаты клинических исследований применения ректальных форм свидетельствуют о достаточно низкой частоте возникновения нежелательных побочных реакций и высокой эффективности в лечении люмбоишиалгии. Для удовлетворенности критериями отношения риск/польза выбор конкретного препарата и схема использования должны обсуждаться с врачом индивидуально.
Плюсы и минусы свечей

Суппозитории —, твердые дозированные лекарственные формы, применяемые для введения в полости тела и расплавляющиеся при телесной температуре.
Выбор в пользу свечей объясняется невозможностью употребления лекарства через рот или необходимостью достичь терапевтического эффекта в максимально короткие сроки.
По быстроте возникновения фармакологического ответа ректальный способ доставки препаратов не только не уступает, но в некоторых клинических случаях даже превосходит пероральные и парентеральные формы.
Активные компоненты, абсорбируясь через слизистую оболочку прямой кишки, минуя защитный барьер печени, попадают непосредственно в общий кровоток.
Поэтому суппозитории не вызывают тех осложнений, которые свойственны инъекциям и таблеткам: кардиоваскулярных катастроф, структурно-функциональных нарушений печени, мышечного некроза, образования гематом, абсцессов и инфильтратов на месте укола.
Другие преимущества суппозиториев как лекарственной формы:
- Малое количество и частота побочных реакций.
- Уменьшение степени аллергизирующего действия.
- Минимальный риск внедрения инфекционного агента в организм.
- Возможность вводить в полость тела препараты с неприятными органолептическими свойствами.
- Хорошая совместимость с фармацевтическими средствами, отличными по механизму действия и способу доставки в организм.
- Безболезненность и простота введения без нарушения целостности кожных покровов, за счет чего рассматриваются как препараты в лечении людей пожилого возраста, детей младше 12 лет.
- Свободная продажа. Безрецептурный отпуск не означает, что препарат можно использовать без предварительной консультации и назначения врача.
Справка. Суппозитории отличаются размерами, геометрическими очертаниями, массой, основой изготовления (бывают липофильные и гидрофильные).
В лечении люмбоишиалгического синдрома свечи рассматривают как один из компонентов комбинированной терапии: днем пациент получает таблетки или уколы, а на ночь —, препараты в форме суппозиториев.
Такая лечебная тактика позволяет сократить сроки ремиссии, достичь более стойкого и быстрого клинического ответа за счет равномерного и продолжительного поддержания плазменной концентрации лекарства.
К недостаткам ректальных форм относят небольшой срок хранения. Если суппозитории изготовлены не из сухих форм, их срок годности в среднем не превышает шести месяцев. Тогда как данный препарат для наружного, парентерального или перорального введения может храниться от 12 до 36 месяцев.
Еще один минус суппозиториев —, трудоемкий метод получения. Но технология промышленного изготовления медикамента никак не нарушает интересы покупателя, не понижает эффективность и профиль безопасности свечей.
Противопоказания
Следует ограничить назначение свечей при болях в спине и пояснице при определении в анамнезе 
пациента следующих состояний:
- индивидуальной непереносимости компонентов основного или вспомогательного состава,
- истечения крови из нижних отделов пищеварительного тракта,
- язвенных повреждений в желудке,
- заболеваний, связанных с поражением головного и спинного мозга, периферических нервных стволов и ганглиев (менингита, энцефалита, болезни Паркинсона, ишемического/геморрагического инсульта),
- психических расстройств.
Осторожности назначения ректальных суппозиториев требуют детский возраст, период грудного вскармливания, беременность.
Справка. Необходимо помнить, что во время комплексного лечения прием медикаментов с одноименными активными соединениями, но разными лекарственными формами повышает риск передозировки. В целях предупреждения побочных эффектов надо контролировать суточную норму вводимого препарата.
Разновидности свечей
Чтобы избавить пациента от болевого приступа, локализующегося в области поясницы, и воспалительных реакций, проводят лечение суппозиториями, обладающими анальгезирующими свойствами.
На сегодняшний день наиболее известными препаратами в ректальной форме 
являются:
- Нестероидные противовоспалительные средства. Эффективность медикаментов данной группы связана со способностями ингибировать биосинтез простагландинов —, липидных физиологических веществ, которые являются медиаторами боли, воспаления, лихорадки. Свечи НПВС ослабляют выраженность болезненных ощущений, уменьшают отек, припухлость, скованность действий, увеличивают объем движений.
- Глюкокортикостероиды. Это класс стероидных гормонов, продуцируемых корой надпочечников. Им свойственен широкий спектр физиологических аспектов фармакологического действия: противовоспалительное, болеутоляющее, иммунодепрессивное, противоаллергическое, антитоксическое, противошоковое, десенсибилизирующее. Прием препаратов сопряжен с риском возникновения системных побочных эффектов со стороны практически всех органов и систем, из-за чего не рекомендован для длительного применения и на ранних стадиях болезни.
- Ненаркотические анальгетики. Препараты данной группы обладают выраженным анальгезирующим действием, влияют на центр терморегуляции, оказывая жаропонижающее влияние. Дополнительно положительно воздействуют на функцию иммунной системы, улучшая выраженность неспецифической защиты организма.
Справка. Устойчивость и скорость возникновения результата лечения зависят от того, насколько правильно был подобран препарат в случае конкретного пациента, скорректирована схема применения, дана оценка критериям профиля безопасности/эффективности.
На практике регресс болевой симптоматики чаще обеспечивается за счет нестероидных противовоспалительных препаратов. В сравнении с анальгетиками, они воздействуют не только на факторы боли, но и сдерживают активность воспаления, при этом уступают стероидным гормонам по частоте и количеству побочных эффектов.
Основные правила применения
Существует общий алгоритм действий, как использовать свечи ректальные:
- Предварительно необходимо опорожнить прямую кишку путем естественного выведения каловых масс или постановки очистительной клизмы.
- После акта дефекации теплой водой или фитоотваром очистить наружные половые органы и аноректальную область от загрязнения, промокнуть салфеткой, полотенцем.

Принять правильное удобное положение: лежа на левом боку, согнуть ноги в коленях, подтянуть по направлению к груди, максимально расслабиться. В такой позе происходит уменьшение внутрибрюшного давления, соответственно, риск повредить слизистую минимизируется.
- Ректальные свечи разрешено вводить в положении стоя, упираясь на обе руки и ноги, сидя на корточках.
- Чистыми сухими руками суппозитории освободить от упаковки. Свечи в руках долго не держать, чтобы они не начали расплавляться от температуры тела.
- Ягодичные мышцы слегка раздвинуть, задний проход обработать вазелином или увлажнить свечу холодной водой, что облегчит ее введение. При помощи указательного пальца острым концом ввести свечу в анальную трещину. Движения должны быть мягкими, но решительными, предупреждая болезненные ощущения. Безопасная глубина внедрения суппозитория —, 2-3 см, у детей —, 1,5-2 см.
- На 1-2 минуты ягодицы плотно сжать. Оставаться в горизонтальном положении 20-30 минут. Это время необходимо для того, чтобы свеча распалась.
Совет. Если введение препарата в анальный проход спровоцировало дефекацию раньше, чем через 30 минут после процедуры, действия необходимо повторить через четверть часа.
Важно соблюдать условия хранения свечей (температурный режим не должен превышать 15⁰С). При более высокой температуре происходит распад активных компонентов, лечебный эффект от препарата уменьшается.
Небольшие обзоры наиболее популярных свечей
Болевая симптоматика у пациентов с болями в спине преимущественно купируется нестероидными противовоспалительными препаратами. Это гетерогенная группа медикаментов с обезболивающим и противовоспалительным эффектом, отличающихся между собой химическим составом.
На сегодня не представлено четких данных, свидетельствующих об анальгетических преимуществах какого-либо представителя НПВС при боли в спине.
Справка. Выбор конкретного медикамента зависит от тяжести клинической картины, причин возникновения люмбоишиалгии, возраста и индивидуальной переносимости препарата.
Согласно отзывам врачей и пациентов, эффективными при лечении боли в пояснично-крестцовом отделе являются:

«Диклофенак». Препарат относится к лекарственной группе НПВС и оказывает жаропонижающий, противовоспалительный и обезболивающий эффект. Применяется для кратковременного лечения умеренно интенсивных болей, связанных с дегенеративными и воспалительными заболеваниями поясничного столба, травмами, перенесенными операциями. Ректальное введение ограничивает наличие воспаления слизистой оболочки прямой кишки. Стартовая доза для взрослого составляет 50-150 мг в день в зависимости от тяжести клинической картины. При этом суммарно пациент за 24 часа не должен получить свыше 150 мг диклофенака натрия.
- «Индометацин». Лечебное средство группы НПВС характеризуется противовоспалительным, болеутоляющим, антиагрегационным и жаропонижающим влиянием. Свечи быстро и полностью абсорбируются в прямой кишке. К наиболее частым побочным реакциям относят обострение колита, геморроя, раздражение слизистой прямой кишки, тенезмы. Отзывы о препарате встречаются как положительные, так и отрицательные. Часть людей, опробовавших на себе суппозитории, сообщают, что «Индометацин» хорошо справляется с болями в спине, суставными болями, устраняет признаки воспаления. Другие пациенты крайне резко отзываются о лекарственном препарате.
- «Кетопрофен». Неселективный ингибитор простагландинов вызывает ослабление артралгии, снижает выраженность утренней скованности, сдерживает активность воспаления, нормализует температуру тела, уменьшает вероятность тромбообразования. Эффективность ректальных форм «Кетопрофена» сопоставима с «Диклофенаком», однако продолжительность действия —, в два раза дольше (плазменная концентрация поддерживается в течение 30 часов). Прием препарата может сопровождаться побочными эффектами. Тем не менее правильная схема лечения и режим дозирования позволяют достичь положительного результата без риска возникновения осложнений. Для ректальных суппозиториев установлена максимальная суточная норма —, 300 мг, разделенная на 2 приема.
- «Пироксикам». НПВП из группы производных оксикама. Обезболивающий эффект развивается после первой дозы спустя 30 минут, противовоспалительное действие достигается через 6-7 дней. После разового введения терапевтический результат сохраняется в течение 24 часов. При первых признаках люмбоишиалгии принимают по 40 мг (2 свечи в день). На 4-5 сутки переходят на дозу 20 мг за 24 часа. «Пироксикам» может вызывать побочные действия со стороны кроветворной системы, органов пищеварения, ЦНС, мочеполовой системы, аллергические и дерматологические реакции. Чтобы уменьшить побочные эффекты, необходимо начинать лечение с минимально эффективных доз в течение наименьшего периода времени.

«Ибупрофен». Ненаркотический анальгетик из группы нестероидных противовоспалительных препаратов. Имеет идентичные показания и противопоказания с «Диклофенаком», соответственно, оказывает схожий лечебный эффект и провоцирует одинаковые побочные реакции. В отличие от своего аналога «Ибупрофен» лучше переносится беременными, кормящими и детьми. Свечи разрешены детям с четырехмесячного возраста. На достижение противовоспалительного эффекта потребуется от 5 до 15 дней при условии ежедневного применения препарата. При выборе дозировки ориентируются на возраст пациента и выраженность болевого синдрома. Разовая норма варьируется от 5 до 10 мг/кг. Суточная кратность применения —, 2-3 раза.
Справка. К препаратам с хорошим профилем безопасности относят свечи «Мелоксикам». Он хорошо переносится пациентами, из-за чего может быть рекомендован в педиатрической и акушерско-гинекологической практике.
Каждый медикамент имеет ряд аналогов. Их отличают друг от друга производитель, цена, ингредиенты вспомогательного состава.
Широкое разнообразие лекарственных средств дает возможность выбрать препарат в соответствии с терапевтическими задачами и финансовыми возможностями пациента.
Заключение
Врачебная тактика при острой боли, локализованной в зоне поясницы, заключается в быстром и безопасном купировании болевого синдрома, возвращении пациента к активному образу жизни, предупреждении повторных обострений и хронизации боли.
С данной целью наиболее часто и с высокой эффективностью используют ректальные формы НПВС. Они не воздействуют на причины возникновения люмбоишиалгии, зато хорошо справляются с признаками воспаления и болью. Чтобы достичь стойкого клинического эффекта без осложнений и побочных реакций, выбор оптимального препарата и коррекцию схемы его применения необходимо доверить неврологу или вертебрологу.
Свечи при остеохондрозе поясничного отдела позвоночника
Лечение остеохондроза медикаментами
В настоящее время остеохондрозом страдает огромное количество людей. Многие из них даже не догадываются об имеющейся проблеме. Между тем, если вовремя не начать лечение, наступят осложнения, которые будут давать о себе знать всю оставшуюся жизнь. Остеохондроз, как и множество других заболеваний, «молодеет» и в значительной степени ухудшает качество жизни, выбивая из её привычного ритма.
В нашей статье мы немного познакомимся с самим заболеванием, а также подробно остановимся на медикаментозном методе его лечения.
Остеохондроз и его виды
Остеохондроз – это деформация суставного хряща, костной ткани позвоночника и межпозвоночных дисков.
 Остеохондроз бывает:
Остеохондроз бывает:
- поясничный (пояснично-крестцовый),
- шейный,
- грудной.
Причины остеохондроза:
- прямохождение,
- искривление позвоночника,
- травмы позвоночника,
- плоскостопие,
- частый подъём тяжестей,
- частые изменения положения туловища,
- длительное пребывание в неудобных позах,
- перегрузки позвоночника,
- гиподинамия и ожирение,
- неполноценное питание,
- стрессовые состояния.
Этапы развития остеохондроза
- Вследствие определённых изменений в межпозвоночном диске появляется нестабильность позвонков. Позвоночник очень подвержен травматизму.
- Происходит начало разрушения фиброзного кольца межпозвоночного диска. Уменьшается межпозвоночная щель.
- Происходит разрыв фиброзного кольца. Студенистое ядро межпозвоночного диска выпячивается. Вследствие образования межпозвоночной грыжи провоцируется деформация позвоночника.
- Возникает ярко выраженный болевой синдром. Вследствие образования костных разрастаний и окостенения связок позвоночника движения становятся ограниченными.
Симптомы остеохондроза
Поясничный (пояснично-крестцовый) отдел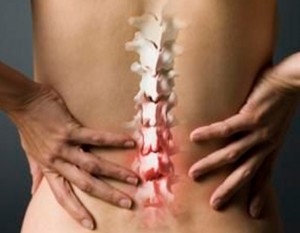
- Постоянные боли в спине ноющего характера.
- Ощущение ломоты и онемения в конечностях.
- Снижение двигательной активности.
- Усиление болей при совершении резких движений, поднятии тяжестей, физической нагрузке, во время чихания и кашля.
- Боли в руках и плечах, головные боли.
- Синдром позвоночной артерии (жгучая пульсирующая головная боль, головокружение, шум в голове, цветные пятна и «мушки» перед глазами).

- Боль во внутренних органах, в частности грудной клетке («кол» в груди) и области сердца.
Определение диагноза
 Диагноз устанавливается на приёме у невролога на основании жалоб пациента (болевой синдром, ограничение подвижности и т.п.). Позвоночник осматривается им в положении больного стоя, сидя и лёжа (в покое и в движении). При осмотре спины обращается внимание на осанку, особенности строения туловища, нижние углы лопаток, боковые контуры шеи и талии, положение надплечий и т.д. После этого врач, как правило, направляет пациента на рентгенографию, компьютерную томографию или МРТ, с помощью которых уточняется и конкретизируется диагноз, определяется степень поражения, а также выявляются скрытые отклонения от нормы. На основании полученных данных невролог назначает соответствующее лечение. Как правило, это комплексная терапия, включающая в себя применение медикаментов, массаж, ЛФК и другие методы.
Диагноз устанавливается на приёме у невролога на основании жалоб пациента (болевой синдром, ограничение подвижности и т.п.). Позвоночник осматривается им в положении больного стоя, сидя и лёжа (в покое и в движении). При осмотре спины обращается внимание на осанку, особенности строения туловища, нижние углы лопаток, боковые контуры шеи и талии, положение надплечий и т.д. После этого врач, как правило, направляет пациента на рентгенографию, компьютерную томографию или МРТ, с помощью которых уточняется и конкретизируется диагноз, определяется степень поражения, а также выявляются скрытые отклонения от нормы. На основании полученных данных невролог назначает соответствующее лечение. Как правило, это комплексная терапия, включающая в себя применение медикаментов, массаж, ЛФК и другие методы.
Лечебная гимнастика при остеохондрозе поясничного отдела позвоночника
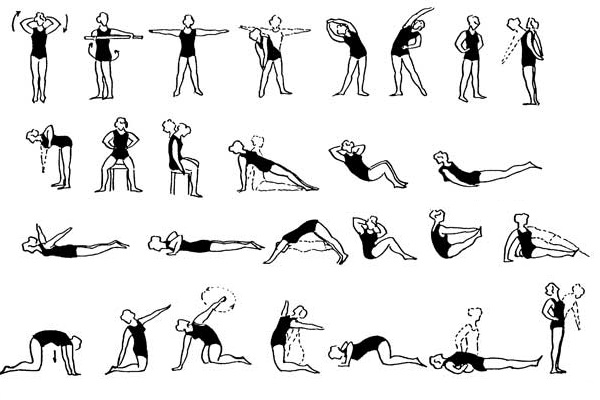
Лечение остеохондроза медикаментами
Для начала следует отметить, что на начальном этапе развития остеохондроза в определённых случаях можно обойтись без лекарств. Достаточно будет применения лечебной гимнастики, всевозможных аппликаторов (валик «Ляпко», ипликатор Кузнецова), а также уменьшения нагрузок и устранения иных причин заболевания. Если же симптомы набирают силу, а исследования показали характерные изменения, следует подключать лекарственные средства, помогающие воздействовать как на причину, так и на симптомы остеохондроза.
Лечение остеохондроза медикаментами показано в период его обострения и направлено на снятие воспалительного процесса, купирование болевого синдрома и усиление обменных процессов за счёт внутреннего приёма или введения лекарственных средств с использованием инъекций.
В связи с тем, что остеохондроз – это системное заболевание, негативно сказывающееся на различных органах и системах, лечение его должно быть комплексным. Лекарственные средства для лечения остеохондроза осуществляют следующие задачи:
- обезболивание,
- снятие воспаления,
- улучшение кровообращения в пораженных тканях,
- восстановление хрящевой ткани,
- возвращение подвижности суставам,
- устранение депрессии, вызванной постоянной болью.
Итак, какие же лекарственные препараты могут быть назначены неврологом для лечения остеохондроза?
- НПВС (нестероидные противовоспалительные средства)
Устраняют воспаление и боль. Применяются наружно (гель, крем), внутрь (капсулы, таблетки), а также в виде инъекций (внутримышечно, внутривенно, подкожно).
- диклофенак(вольтарен, диклак)
- ибупрофен(нурофен, долгит)
- кетопрофен(кетонал, феброфид)
- нимесулид(нимесил, найз)
- мелоксикам(мовалис, мовасин)
- Вазодилататоры (сосудорасширяющие средства)
В результате мышечного напряжения и болевого синдрома при остеохондрозе происходит сужение кровеносных сосудов. Для того чтобы избежать на фоне этого нежелательных последствий врачом могут быть назначены пентоксифиллин (трентал), расширяющий кровеносные сосуды и улучшающий питание тканей, а также актовегин и берлитион для лучшего восстанавливающего эффекта.
- Миорелаксанты (мышечные релаксанты)
Оказывают расслабляющее и успокаивающее действие на мышцы. Процесс выздоровления без препаратов этой группы протекает медленнее, так как благодаря их свойствам кровообращение нормализуется, болевые ощущения притупляются, подвижность возвращается, а поражённые ткани восстанавливаются быстрее. С этими целями врачом могут быть назначены сирдалуд, мидокалм или баклофен.
Хондропротекторы не дают дальнейшего разрушения, стабилизируют состояние. Приём хондропротектеров длительный, пожизненный, эффект наступает после лечения сроком не менее 6 месяцев. Применяются хондропротекторы наружно, внутрь и в виде инъекций.
- глюкозамин(дона)
- хондроитин(хондроксид, структум)
- глюкозамин + хондроитин(артра)
- глюкозамин + хондроитин + витамины(терафлекс)
- алфлутоп (концентрат 4-х видов морских рыб)
- Седативные (успокаивающие) средства
Длительный болевой синдром может спровоцировать стресс и депрессию. В этом случае назначают препараты валерианы, пустырника, комбинированные растительные препараты. При более выраженных расстройствах применяют антидепрессанты (симбалта), а для улучшения процесса засыпания и качества сна – снотворные препараты (донормил).
- Витамины и витаминно-минеральные комплексы
Большее значение здесь имеют витамины группы B, так как способны восстанавливать чувствительность поражённых нервных волокон и уменьшать болевой синдром. Они входят в состав таких препаратов как мильгамма (таблетки и раствор для инъекций) и нейромультивит (таблетки).
С целью общего укрепления организма могут быть также назначены витаминно-минеральные комплексы (компливит, мульти-табс).
НПВС при остеохондроз
Врачи Юсуповской больницы при остеохондрозе и хронической боли в спине используют новейшие нестероидные противовоспалительные препараты, зарегистрированные в РФ. Индивидуальная схема терапии включает лучшие НПВС при остеохондрозе, не разрушающие хрящевую ткань и обладающие минимальным побочным действием. Они не только купируют болевой синдром, но и влияют на механизмы развития заболевания.
НПВС препараты при остеохондрозе назначают после комплексного обследования пациента. Оно включает рентгенологические методы диагностики, компьютерную и магнитно-резонансную томографию. Диагностические процедуры выполняют с помощью новейших аппаратов ведущих мировых производителей.

В клинике неврологии созданы все условия для лечения остеохондроза:
- палаты европейского уровня комфортности;
- внимательное отношение персонала к пожеланиям пациентов;
- высокий уровень квалификации врачей.
Реабилитологи, кроме НПВС, для лечения остеохондроза применяют современные методики восстановительной терапии (ЛФК, различные виды массажа, подвесные системы для снижения нагрузки на опорно-двигательный аппарат, занятия с использованием механических и компьютеризированных тренажёров).
Механизм боли при остеохондрозе
НПВС при остеохондрозе снимают боль, уменьшают воспалительный процесс, улучшают качество жизни пациентов. Боль при остеохондрозе возникает по следующим причинам:
- при разрушении фиброзного кольца диска происходит раздражение болевых рецепторов, которые находятся в надкостнице смежных позвонков;
- на поздних стадиях болезни происходит сдавление корешков спинномозговых нервов;
- в коре головного мозга возникает центральный очаг болевого возбуждения.
При разрушении межпозвоночного диска между позвонками образуется грыжевое выпячивание. На боль реагируют мышцы. Возникает миофасциальный болевой синдром, формируется хроническая боль в спине. При присоединении депрессивного синдрома боль становится ещё сильнее.
Воспалительный компонент при остеохондрозе присутствует на всех уровнях поражения, кроме головного мозга. На нервные окончания воздействуют медиаторы воспаления или биологически активные вещества. Они способствуют усилению выраженности и увеличению продолжительности болевого синдрома. Для нейтрализации механизмов развития болевого синдрома при остеохондрозе неврологи Юсуповской больницы используют современные наиболее эффективные НПВС.
НПВС для лечения остеохондроза
При выборе конкретного НПВС для лечения остеохондроза неврологи учитывают стадию заболевания, наличие сопутствующей патологии, возраст и другие индивидуальные особенности пациента. Врачи назначают нестероидные противовоспалительные средства в виде инъекций, таблеток, порошков и гранул. Ректальные свечи с НПВС при остеохондрозе назначают пациентам с высоким риском развития осложнений со стороны желудочно-кишечного тракта. Для местного применения используют мази, гели, крема и пластыри с ПНВС.
При патологических изменениях опорно-двигательного аппарата довольно хорошо зарекомендовал себя диклофенак. Он является основным действующим веществом препаратов:
Диклофенак снимает воспалительную реакцию и уменьшает боль. Продолжительность действия препарата 36 часов. Для достижения наибольшего эффекта его лучше принимать чаще в дозе 75-150 мг. Пролонгированную форму используют 1 раз в день.
Индометацин относится к лучшим НПВС при остеохондрозе. Он оказывает выраженное противовоспалительное и обезболивающее действие. Чтобы добиться максимального эффекта, препарат пациенты принимают его на протяжении длительного периода.
К новым нестероидным противовоспалительным средствам относится нимесулид. Препарат снимает боль и воспаление при остеохондрозе. Отличается высокой эффективностью и практически полным отсутствием побочных эффектов. Нимесулид входит в состав следующих лекарственных препаратов:
Он является главным действующим веществом ряда препаратов:
Нимесулид принимают по 100 мг 2 раза в сутки.
Кетопрофен – НПВС, которое входит в состав кетонала. Он способен очень быстро и эффективно устранять болевой синдром, однако противовоспалительное действие препарата выражено незначительно. Поэтому кетонал неврологи назначают для снятия болевого синдрома. Принимают препарат по 100 мг 3 раза в сутки.
Местные средства с НПВС при остеохондрозе
Нестероидные противовоспалительные препараты, которые используются при остеохондрозе, обладают меньшей эффективностью, чем растворы и таблетки НПВС. Их применяют при невыраженном болевом синдроме и начальных стадиях воспаления. Мази, гели или крема с НПВС наносят на область поражения, бывает вполне достаточно. При длительном местном применении НПВС могут развиться местные аллергические реакции. Они проявляются покраснением кожи и зудом.
Противовоспалительное действие оказывают следующие препараты с НПВС:
- бутадионовая мазь;
- 1-% индометациновая мазь;
- фастум-гель;
- артрум;
- долгит крем;
- быструмгель;
- вольтареновая мазь;
- найз гель;
Чтобы увеличить глубину проникновения основного действующего вещества, их наносят на область поражения, втирая массирующими движениями. Если вас беспокоит боль в спине, запишитесь на приём к неврологу по телефону Юсуповской больницы. После обследования невролог назначит наиболее эффективные и безопасные НПВС для лечения остеохондроза.
Какие медикаменты применяют при поясничном остеохондрозе





Поясничный остеохондроз — заболевание, при котором в межпозвонковых дисках развиваются деструктивные процессы. Болезнь появляется на фоне сидячего образа жизни, полученных травм и частых физических нагрузок. Таблетки от остеохондроза поясничного отдела снимают основные симптомы заболевания.

Медикаменты при поясничном остеохондрозе
Эффект от применения препаратов
Медикаментозное лечение остеохондроза поясничного отдела позвоночника направлено на:
- купирование болевого синдрома;
- устранение защемления корешкового нерва;
- снятие мышечного перенапряжения и спазмов;
- стимуляцию регенерации хрящевых тканей;
- остановку деструктивных процессов;
- снятие очагов воспаления;
- нормализацию кровообращения и обмена веществ.
Для выбора необходимых медикаментов посещают врача: это делает лечение более эффективным, а также предотвращает негативные последствия. Для диагностирования заболевания применяют рентгенографию, компьютерную томографию и магнитно-резонансные методы.
Средства для снятия воспалений
Противовоспалительные препараты при остеохондрозе поясничного отдела применяют для устранения болевого симптома. Принцип действия заключается в ослаблении очага воспаления.
- Нестероидные противовоспалительные препараты. Их используют при начальных стадиях заболевания. Такие средства купируют болевой синдром и противодействуют воспалениям.
- Глюкокортикостероиды. Лекарства назначают в виде инъекций для усиления эффективности. Их используют в острой стадии болезни.

Таблетки, мази и уколы простив боли
Нестероидные противовоспалительные лекарственные средства делят на группы:
- с анальгетическим эффектом;
- с противовоспалительным эффектом;
- комбинированные.
НПВС с анальгетическим эффектом назначают в виде уколов. Суточная дозировка составляет 2-4 мг.
Список применяемых препаратов:
Курс лечения длится 4-5 дней. После завершения назначают средства в виде таблеток. Эффективными лекарствами являются «Целекосимб», «Нимесулид» и «Мелокалм».
Средства в виде инъекций используют 2 раза в день. «Диклофенак» и «Метиндол» — тяжелые лекарства, их дозировка составляет 6-7 мг. Остальные лекарственные препараты вводят в объеме 30-30 мг. Курс лечения составляет 5 дней.
Комбинированным эффектом обладают:
Обезболивающие средства

Первоначально стоит обезболить
Препараты для лечения остеохондроза поясничного отдела с обезболивающим эффектом купируют синдром, но не влияют на его источник. Основной формой выпуска являются таблетки, уколы и мази.
Список анестезирующих препаратов при остеохондрозе поясничного отдела:
Средства на основе парааминофенола и пропионовой кислоты:
При патологиях позвоночника также назначают «Сирдалуд». Препарат устраняет мышечные спазмы, что дает обезболивающий эффект. Существует таблетирования форма лекарства, а также раствор для уколов. Преимуществом является отсутствие седативного эффекта.
Сосудорасширяющие препараты
Применение сосудорасширяющих средств снижает напряжение мышц и уменьшает чувствительность нервов. Это улучшает приток крови и кислорода к поврежденной области.
Эффект от применения сосудорасширяющих средств:
- отток застоявшийся крови из вен;
- восстановление хрящевых тканей;
- устранение отеков;
- снятие защемление корешкового нерва;
- улучшение метаболизма;
- нормализация притока крови в головной и спинной мозг.
Список сосудорасширяющих таблеток при поясничном остеохондрозе:
- «Трентал». Расширяет сосуды и разжижает кровь.
- «Никотинат ксантинола». Никотиновая кислота нормализует уровень кислорода в крови, увеличивает периферические артерии.
- «Берлитион». Также содержит никотиновую кислоту, положительно влияет на внутренние органы.
- «Актовегин». Нормализует циркуляцию кислорода в организме.
- «Мексидол». Расширяет сосуды и нормализует уровень тромбоцитов.
- «Пирацетам». Нормализует кровоснабжение и улучшает работу нервной системы.
Хондропрототекторы
Препараты с хондроитином являются частью медикаментозного лечения остеохондроза поясничного отдела. Хондропротекторы купируют болевой синдром и замедляют дегенеративные процессы в позвоночнике. Они выпускаются в форме мазей, уколов и таблеток.
Активными веществами выступают:
- Хондроитин. Способствует восстановлению росту хрящевых тканей.
- Глюкозамин. Усиливает и защищает хрящи.
Препараты улучшают обмен веществ и стимулируют питание мышечных тканей. Преимуществом является минимальное количество противопоказаний. Негативная сторона препаратов — длительность курса. Эффект от лечения достигается через несколько недель после начала терапии.

Таблетки, мази и уколы простив боли
Миорелаксанты
К группе миорелаксантов относятся лекарственные средства, действие которых направлено на снятие мышечных спазмов и восстановление притока крови в пораженный участок. Расслабляющие лекарства от остеохондроза поясничного отдела обладают сильным эффектом, достигающимся за короткое время.
При лечении используют следующие медикаменты;
Негативной стороной является большое количество побочных эффектов. Лечить позвоночник миорелаксантами следует только после консультации с врачом.
Витаминные комплексы и минералы
Появление патологии позвоночника связано с нехваткой витаминов в организме. Также болезнь появляется на фоне нехватки в организме кальция, цинка, железа и др. Это приводит к ослаблению хрящевых тканей и суставов, что ускоряет их изнашивание.
Поясницу следует лечить комплексом лекарств, действие которых направлено на улучшение метаболизма и стимуляцию питания хрящей. Препараты для лечения остеохондроза поясничного отдела позвоночника должны содержать в составе витамины групп А, В и Е.
Средства выпускают в форме таблеток и растворов для уколов. Их применение улучшает усваивание организмом необходимых веществ, усиляет ткани и ускоряет регенерацию
Суппозитории
Свечи являются способом медикаментозного лечения остеохондроза. Их применяют как альтернативу основным формам лекарств.
- быстрое проникновение к очагу заболевания;
- отсутствие побочных эффектов;
- воздействие на кровь и сосуды;
- снижение воздействия поясничной патологии на желудочно-кишечный тракт;
- простота в использовании.
Список препаратов, выпускаемых в форме суппозиториев:
Свечи купируют болевой синдром и устраняют мышечные спазмы. Лекарства положительно влияют на мышечный корсет и укрепляют ткани, а также устраняют очаги воспалений и защемления нервов.
- непереносимость компонента лекарства;
- диарея и выраженные расстройства ЖКТ;
- неврологические заболевания;
- возраст до 3 лет.
Заключение
Вылечить поясничный остеохондроз только медикаментами невозможно. Для борьбы с заболеванием применяют мануальную терапию, лечебную физкультуру и средства народной медицины.
Активный образ жизни предотвращает патологию. При длительной сидячей работе следует обустроить рабочее место так, чтобы на позвоночник создавалось минимум давления. Также необходимо следить за питанием и правильно распределять физические нагрузки.
Свечи от остеохондроза – как унять боль
Резкие, внезапно возникшие ощущения пытки, вызванные остеохондрозом поясничного отдела позвоночника , часто застают нас врасплох.
Во время занятий спортом , активных бытовых действий или переноса тяжестей , спину вдруг опоясывает жгучая невыносимая боль.

Только что мы бодро двигались, а теперь не можем лишний раз пошевелиться, повернуться, сменить положение тела.
Поясничный остеохондроз, может появиться при переохлаждениях, долгих физических нагрузках на морозе или под проливным дождем.
Коварный недуг – остеохондроз – приходит к людям пожилого и среднего возраста, много двигающимся или ведущий малоподвижный образ жизни, в таких случаях говорят, что от этой напасти никто не застрахован.
Эффективное обезболивание
Никто из нас не хотел бы вдруг оказаться выброшенным «за борт» жизни. Но одно дело выпить горсть таблеток от боли и продолжать заниматься своими делами, а совсем другое – стать почти обездвиженным, пусть и на некоторое время.
Самое время вспомнить о такой вещи, как обезболивающие свечи при остеохондрозе. Поясничный недуг может «свалить» нас в любой период нашей жизни: на работе и в отпуске, в командировке и на вечеринке.
Если в вашей жизни уже бывали такие прецеденты, и вы человек опытный в этом вопросе, то свечи от остеохондроза поясничного отдела уже нашли свое место в вашей домашней или дорожной аптечке.
Если же болевые страдания появились у вас впервые, самое время посетить аптеку и приобрести свечи от остеохондроза спины. Но, конечно, же не забывая перед этим проконсультироваться у лечащего врача.
Часто заболевшие страдальцы считают, что таблетки и другие радикальные медикаментозные средства стопроцентно принесут облегчение и снимут боль, мешающую активной деятельности.
К сожалению, это не так. Могут проходить дни, а заметные результаты так и не достигнуты.
К использованию свечей многие пациенты относятся скептически, и напрасно. Лечение свечами уникально тем, что происходит воздействие не только на источник болезни, но и на весь организм.
Набирает силы иммунитет, идет благоприятное воздействие на другие органы, снижается риск или уменьшается степень воспалительного процесса в кишечнике и мочеполовой системе.
Сдают свои позиции уже имеющиеся простатит, цистит и другие хронические заболевания.
Очень хорошо проводить одновременно с использованием свечей комплексное лечение другими способами.
Показаны при заболеваниях различных отделов позвоночника мануальный и общеукрепляющий массаж , занятия лечебной физкультурой , согревающие компрессы , пластыри и подобные им средства.
Оптимальный выбор – быстрое облегчение
Все мы знаем, что перед выбором наиболее подходящего медикаментозного средства начинать надо с посещения врача-специалиста.
Доктор произведет медицинский осмотр, назначит рентген и обследование, выберет и посоветует правильный метод лечения. «Линейка» препаратов от остеохондроза позвоночника и разных его отделов довольно обширна.
Организм человека очень индивидуален, то, что быстро и безвозвратно снимает боль у одного пациента, другому может совсем не подходить. Название препарата большого значения не имеет, обратите внимание на основу.
На прилавке аптеки вы найдете обезболивающие свечи для вашего случая с кетонолом или индометацином, вольтареном или папаверином, используются в свечах и другие анальгетики и болеутоляющие средства.
При выборе, не забывайте ознакомиться с противопоказаниями при тех или иных заболеваниях, проверьте наличие в составе свечей химических веществ, которые могут вызвать у вас аллергические реакции. В любом случае посоветуйтесь с врачом.
Изучаем сроки и условия хранения медикамента
После приобретения выбранного в аптечном отделе товара первое, что вы должны сделать, это ознакомиться с условиями его хранения.
Свечи при остеохондрозе позвоночника будут эффективно работать, если мы сможем сохранить их полезные и лечебные свойства.
Структура продукта хрупкая, при повышенных температурах она подвергается процессу размягчения, а при высоких показаниях термометра в помещении может и вовсе растаять как Снегурочка.
Поэтому место лекарству надо определить на полке холодильника, в отделении лечебных препаратов.
Вам предстоит срочная поездка, а болевой синдром, вызванный остеохондрозом поясничного отдела, еще полностью не отступил? Возьмите свечи с собой в дорогу, но не будем забывать по прибытии в пункт назначения спрятать их в холодное место.
Учимся пользоваться средством
Молниеносный эффект при использовании свечей вовсе не является волшебным.

Быстрота реакции организма больного объясняется тем, что фармацевтические «палочки-выручалочки», находящиеся в составе воскового средства, сразу попадают в кровеносную систему, минуя промежуточные фазы усвоения лекарства организмом.
Применять свечи лучше перед сном, но жизнь иногда создает экстремальные ситуации, и нам приходится прибегать к лечению в неподходящих условиях.
Если сильная боль обрушилась на вас внезапно, а вам надо непременно оставаться «в строю». Поставьте свечу и постарайтесь полежать не менее получаса или хотя бы оставаться это время в спокойном состоянии.
О том, как правильно вставлять суппозиторий в анальное отверстие, в каком положении лежа его использовать, вам надо обязательно прочитать в инструкции, прилагаемой к препарату.
Когда боль, от прострела в поясничной области спины, окажется для вас печальной реальностью, вспомните о том, что среди многочисленных медицинских способов лечения этой проблемы есть такой метод, как применение свечей.
Проверьте их, возможность помочь, на себе, и возможно это средство действительно окажется для вас самым подходящим.
Если вы хотите получить больше информации и подобных упражнений для позвоночника и суставов от Александры Бониной, посмотрите материалы по ссылкам ниже.
Дополнительная полезная информация:
Больше полезных материалов смотрите в моих социальных сетях:
Отказ от ответственности
Информация в статьях предназначена исключительно для общего ознакомления и не должна использоваться для самодиагностики проблем со здоровьем или в лечебных целях. Эта статья не является заменой для медицинской консультации у врача (невролог, терапевт). Пожалуйста, обратитесь сначала к врачу, чтобы точно знать причину вашей проблемы со здоровьем.
Я буду Вам очень признательна, если Вы нажмете на одну из кнопочек
и поделитесь этим материалом с Вашими друзьями 🙂
Помощники Александры
Получите уроки курса по лечению остеохондроза БЕСПЛАТНО!
Противовоспалительные препараты при остеохондрозе: свечи, таблетки
В медикаментозную терапию включены противовоспалительные препараты при остеохондрозе, которые оказывают комплексное действие. Благодаря НПВС удается устранить воспалительные процессы в позвоночном столбе, улучшить ток крови, снять боль и отек. Можно использовать препараты для лечения остеохондроза в форме мазей, гелей, таблеток. В особо тяжелых случаях патологии необходимо назначение инъекций внутрь сустава, мышцы, вены.

Не стоит без предписания доктора проводить терапию, используя противовоспалительные медикаменты при патологии позвоночника в области поясницы или шеи, поскольку лекарства такой группы имеют много противопоказаний и часто вызывают нежелательные реакции.
Когда прописывают?
Противовоспалительные при остеохондрозе шейного или поясничного отдела позвоночника используются часто, но показаны не каждому больному. При этом стоит понимать, чтобы добиться положительного результата, требуется длительный прием лекарств. Назначаются медикаменты с противовоспалительным воздействием в следующих случаях:
- острая фаза заболевания;
- сильные приступы боли в районе шеи;
- сдавливание либо раздражение межреберных нервных волокон;
- острый или хронический болевой синдром в пояснично-крестцовой зоне.
Механизм воздействия противовоспалительных препаратов при остеохондрозе
 Препараты этой группы способствуют устранению боли.
Препараты этой группы способствуют устранению боли.Новое поколение препаратов оказывает комплексное действие на организм пациента с остеохондрозом. НПВС оказывает такое влияние:
- противовоспалительное;
- обезболивающее;
- противоотечное;
- жаропонижающее;
- улучшающее ток крови и обменные процессы.
Такой же эффективностью отличаются стероидные гормональные медикаменты, но их нельзя долго принимать из-за негативного влияния на эндокринную систему. Противовоспалительные таблетки и мази при остеохондрозе угнетают простагландины, отвечающие за воспалительный процесс в хрящевых, мягких и других тканях организма. НПВС могут способствовать устранению местных и локальных патологических проявлений, беспокоящих непосредственно в конкретном участке туловища. Лучше использовать новые противовоспалительные лекарства, которые направлены на снижение количества простагландинов и купирование воспаления, при этом оказывая меньшее воздействие на другие органы и системы.
Вернуться к оглавлениюПрием: основные принципы
Нестероидные противовоспалительные средства при остеохондрозе используют по предписанию врача, соблюдая прописанную дозировку и длительность лечения. Таблетированную форму лекарств обязательно употребляют после приема пищи, чтобы активные вещества менее агрессивно воздействовали на слизистую ЖКТ. Исключениями являются такие противовоспалительные препараты, представленные в таблице.
| Особенности приема | Названия |
| Перед едой | «Лорноксикам» |
| Независимо от употребления пищи | «Мелоксикам» |
| «Целекоксиб» | |
| «Эторикоксиб» | |
| «Рофекоксиб» |
При остеохондрозе грудного отдела требуется принимать таблетированные противовоспалительные медикаменты, запивая их достаточным количеством воды — более 250 мл.
 Внутримышечный укол делают при тяжелой форме заболевания.
Внутримышечный укол делают при тяжелой форме заболевания.При тяжелых формах нарушения прописываются внутримышечные инъекции, которые выполняют неспешно, медленно вводя вещество. В шприце должно быть не меньше 5 мг. Локальные препараты наносят тонким слоем на поврежденную зону. Важно чтобы эпидермис был чистым и без ранок. Мази и гели не применяются при дерматологических заболеваниях, нарушенной целостности кожного покрова или при других противопоказаниях.
Вернуться к оглавлениюФорма выпуска и список препаратов
Особенности таблеток
НПВС при остеохондрозе чаще всего прописывают принимать в виде таблеток. Используются средства такой формы при хроническом течении недуга, когда выраженный болевой синдром перестал беспокоить пациента. Лечение шейного остеохондроза выполняется курсами, чтобы возможно было достичь сокращения воспаления в поврежденном участке. Список эффективных препаратов:
- «Индометацин»;
- «Ксефокам»;
- «Кетопрофен»;
- «Рофекоксиб»;
- «Анальгин»;
- «Нимулид»;
- «Ортофен»;
- «Аэртал»;
- «Целебрекс».
 В некоторых ситуация доктор может назначить Аспирин, который способен устранить симптомы заболевания.
В некоторых ситуация доктор может назначить Аспирин, который способен устранить симптомы заболевания.Нередко используется «Аспирин» при остеохондрозе, который также оказывает противовоспалительное и болеутоляющее воздействие на поврежденные участки позвоночника. Но использовать такое медикаментозное средство требуется с осторожностью, поскольку ацетилсалициловая кислота может спровоцировать кровотечение во внутренних органах и привести к другим побочным реакциям.
Вернуться к оглавлениюПрепараты для инъекций
Уколы прописываются при выраженном болевом синдроме, возникающим на фоне обострения остеохондроза. После кратковременного внутримышечного введения противовоспалительных средств, назначаются таблетированные формы тех же лекарств или аналогичные по действию медикаменты. Лекарственные препараты, содержащие диклофенак натрия, вводят исключительно внутрь мышцы. Лучшие противовоспалительные лекарства для уколов при остеохондрозе:
- «Диклофенак»;
- «Мовалис»;
- «Мелоксикам»;
- «Пироксикам»;
- «Федин»;
- «Нимулид»;
- «Теноксикам».
Препараты локального действия
 Найз гель эффективен при локализации заболевания в шейном отделе.
Найз гель эффективен при локализации заболевания в шейном отделе.При шейном остеохондрозе часто используется «Найз гель» и другие средства, влияющие местно на патологический очаг. Благодаря локальному нанесению, активные вещества попадают непосредственно в воспаленный участок. Такие НПВП при остеохондрозе реже вызывают побочные реакции и имеют меньше противопоказаний, нежели другие формы препаратов. Список эффективных лекарств:
- «Фастум гель»;
- «Диклофенак»;
- «Индометацин»;
- «Вольтарен».
Вернуться к оглавлениюМази прописываются доктором, поскольку их бесконтрольный прием может привести к осложнениям и вызвать нежелательные реакции.
Когда назначаются свечи?
Свечи от остеохондроза применяются при противопоказаниях к использованию других форм противовоспалительных средств. Препараты показаны для ректального использования. Популярными являются суппозитории, состоящие из диклофенака натрия или мелоксикама. Свечи лучше использовать пациентам, у которых возникают приступы тошноты после принятия таблеток или с патологиями органов ЖКТ.
Вернуться к оглавлениюВ каких случаях противопоказаны?
 При язвенной болезни желудка такие препараты принимать нельзя.
При язвенной болезни желудка такие препараты принимать нельзя.Противовоспалительные медикаменты, назначаемые при остеохондрозе, некоторым пациентам не рекомендуется принимать, во избежание усугубления патологического процесса. Противопоказаниями к использованию лекарств являются:
- воспаления слизистой органов ЖКТ хронической формы;
- язва желудка либо кишечника;
- болезни дыхательных путей, при которых вероятны бронхоспазмы;
- понижение количества лейкоцитов и тромбоцитов в периферической кровяной жидкости;
- гиперчувствительность к активным веществам противовоспалительного средства;
- почечная или печеночная дисфункция;
- вынашивание малыша или лактационный период.
Нежелательные реакции
Побочные эффекты после принятия противовоспалительных препаратов наблюдаются у пациентов, которые не придерживались дозировки или дольше положенного срока принимали лекарства. «Нимесулид» при остеохондрозе и другие медикаментозные средства могут спровоцировать аллергическую реакцию, проявляющуюся высыпаниями на коже. Нередко после приема НПВС пациента беспокоят приступы удушья, болевые ощущения в животе.
ВАЖНО ЗНАТЬ! Даже ‘запущенные’ суставы можно вылечить дома, без операций и больниц. Просто прочитайте что говорит Валентин Дикуль читать рекомендацию…
Судя по тому, что вы сейчас читаете эти строки – победа в борьбе с воспалением хрящевой ткани пока не на вашей стороне…
И вы уже думали о стационарном лечении? Оно и понятно, ведь боли в суставах – очень опасный симтом, который при несвоевременном лечении может закончиться ограниченной подвижностью. Подозрительный хруст, скованность после ночного отдыха, кожа вокруг проблемного места натянута, отеки на больном месте… Все эти симптомы знакомы вам не понаслышке.
Но возможно правильнее лечить не следствие, а причину? Рекомендуем прочитать статью о современных методах лечения суставов… Читать статью >>
Остеохондроз: частые причины боли в растущих костях
1. Такахара М., Огино Т, Сасаки I, Като Х, Минами А, Канеда К. Отдаленный исход рассекающего остеохондрита головки плечевой кости. Clin Orthop Relat Res . 1999; (363): 108–115 ….
2. Дати РБ, Houghton GR. Конституциональные аспекты остеохондрозов. Clin Orthop Relat Res . 1981; (158): 19–27.
3.Баркер DJ, Зал AJ. Эпидемиология болезни Пертеса. Clin Orthop Relat Res . 1986; (209): 89–94.
4. Нигрович П.А. Обзор боли в бедре в детстве. UpToDate в Интернете. http://www.uptodate.com/online/content/topic.do?topicKey=gen_pedi/21233 [требуется подписка]. По состоянию на 25 октября 2010 г.
5. Hall AJ, Баркер DJ. Болезнь Пертеса в Йоркшире. J Bone Joint Surg Br . 1989. 71 (2): 229–233.
6.Кенет Г, Эзра Э, Wientroub S, и другие. Болезнь Пертеса и поиск генетических ассоциаций: мутации коллагена, болезнь Гоше и тромбофилия. J Bone Joint Surg Br . 2008. 90 (11): 1507–1511.
7. Сельдь JA, Нойштадт JB, Уильямс Джей Джей, Ранний JS, Браун Р.Х. Классификация бокового столба болезни Легга-Кальве-Пертеса. Дж Педиатр Ортоп . 1992. 12 (2): 143–150.
8. Канавезе Ф, Димелио А. Болезнь Пертеса: прогноз у детей до шести лет. J Bone Joint Surg Br . 2008. 90 (7): 940–945.
9. Wiig O, Terjesen T, Свеннингсен С. Факторы прогноза и исход лечения болезни Пертеса: проспективное исследование 368 пациентов с пятилетним наблюдением. J Bone Joint Surg Br . 2008. 90 (10): 1364–1371.
10. Wall EJ. Болезнь Осгуда-Шлаттера: практическое лечение самоограничивающегося состояния. Физ Спортмед . 1998. 26 (3): 29–34.
11. Киенстра А.Дж., Масиас К.Г. Болезнь Осгуда-Шлаттера. UpToDate в Интернете. http://www.uptodate.com/online/content/topic.do?topicKey=ped_orth/5243 [требуется подписка]. По состоянию на 25 октября 2010 г.
12. Cassas KJ, Кассеттари-Уэйхс А. Травмы, связанные со спортом в детском и подростковом возрасте. Am Fam Врач . 2006. 73 (6): 1014–1022.
13. Хирано А, Фукубаяси Т, Исии Т, Очиай Н.Магнитно-резонансная томография болезни Осгуда-Шлаттера: течение болезни. Скелетная радиология . 2002. 31 (6): 334–342.
14. Weiss JM, Иордания СС, Андерсен Дж. С., Ли БМ, Кочер М. Хирургическое лечение нерешенной болезни Осгуда-Шлаттера: резекция косточки с туберкулезной пластикой большеберцовой кости. Дж Педиатр Ортоп . 2007. 27 (7): 844–847.
15. Pihlajamäki HK, Маттила В.М., Парвиайнен М, Киуру MJ, Visuri TI.Отдаленные результаты хирургического лечения нерешенной болезни Осгуда-Шлаттера у молодых мужчин. J Bone Joint Surg Am . 2009. 91 (10): 2350–2358.
16. Мушмула RC, Лайн ЭД. Болезнь Синдинга-Ларсена-Йоханссона. Его этиология и естественное течение. J Bone Joint Surg Am . 1978. 60 (8): 1113–1116.
17. Дури З.А., Патель Д.В., Айхрот П.М. Незрелый спортсмен. Clin Sports Med . 2002. 21 (3): 461–482ix.
18. Hergenroeder AC. Обратитесь к юному спортсмену с хронической болью или травмой в колене. UpToDate в Интернете. http://www.uptodate.com/online/content/topic.do?topicKey=ped_trau/11489 [требуется подписка]. Доступ 25 октября 2010 г.
19. Clark MC. Обзор причин хромоты у детей. UpToDate в Интернете. http://www.uptodate.com/online/content/topic.do?topicKey=ped_symp/5916 [требуется подписка]. По состоянию на 25 октября 2010 г.
20. Madden CC, Mellion MB. Болезнь Севера и другие причины болей в пятке у подростков. Am Fam Врач . 1996. 54 (6): 1995–2000.
21. Чорли Дж., Пауэрс С.Р. Клинические особенности и лечение боли в пятке у молодого спортсмена. UpToDate в Интернете. http://www.uptodate.com/online/content/topic.do?topicKey=ped_trau/13559 [требуется подписка]. По состоянию на 25 октября 2010 г.
22. Ogden JA, Ганей Т.М., Хилл JD, Jaakkola JI. Травма Севера: стрессовый перелом незрелого метафиза пяточной кости. Дж Педиатр Ортоп .2004. 24 (5): 488–492.
23. Air ME, Rietveld AB. Болезнь Фрейберга как редкая причина ограниченной и болезненной релевантности у танцоров. J Dance Med Sci . 2010. 14 (1): 32–36.
24. Качериан Д.А. Лечение болезни Фрейберга. Orthop Clin North Am . 1994. 25 (1): 69–81.
25. Кармонт MR, Рис Р.Дж., Blundell CM. Обзор современных концепций: болезнь Фрейберга. Лодыжка стопы Int .2009. 30 (2): 167–176.
26. Kasser JR. Ступня. В: Lovell WW, Winter RB, Morrissy RT, Weinstein SL, eds. Детская ортопедия Ловелла и Винтера. 6-е изд. Филадельфия, Пенсильвания: Lippincott Williams & Wilkins; 2006: 1257–1328.
27. Цирикос А.И., Загадка EC, Круз Р. Двусторонняя болезнь Келера у однояйцевых близнецов. Clin Orthop Relat Res . 2003; (409): 195–198.
28. Borges JL, Guille JT, Bowen JR. Костная болезнь Келера ладьевидной кости предплюсны. Дж Педиатр Ортоп . 1995. 15 (5): 596–598.
29. Ипполито Э, Ricciardi Pollini PT, Фалез Ф. Болезнь Келера ладьевидной кости предплюсны: длительное наблюдение за 12 случаями. Дж Педиатр Ортоп . 1984. 4 (4): 416–417.
30. ДиДжиованни CW, Патель А, Калфи Р, Никиш Ф. Остеонекроз стопы. J Am Acad Orthop Surg . 2007. 15 (4): 208–217.
31. Каин Эль Младший, Дугас-младший, Волк RS, Эндрюс-младший.Травмы локтя у спортсменов-метателей: обзор современных концепций. Am J Sports Med . 2003. 31 (4): 621–635.
32. Olsen SJ II, Fleisig GS, Дун С, Лофтис J, Эндрюс-младший. Факторы риска травм плеча и локтя у бейсбольных питчеров-подростков. Am J Sports Med . 2006. 34 (6): 905–912.
33. Маленькая онлайн-лига. Маленькая лига вводит новое правило для защиты рук питчеров. http: //www.littleleague.org / media / newsarchive / 03_2006 / 06pitch_count_08-25-06.htm. По состоянию на 25 октября 2010 г.
34. Fleisig GS, Кингсли Д.С., Лофтис JW, и другие. Кинетическое сравнение фастбола, кривой, смены и ползунка у питчеров университетского бейсбола. Am J Sports Med . 2006. 34 (3): 423–430.
35. Лайман С, Fleisig GS, Эндрюс-младший, Осинский Э.Д. Влияние типа поля, количества шагов и механики подачи на риск боли в локтях и плечах у юных бейсбольных питчеров. Am J Sports Med . 2002. 30 (4): 463–468.
36. Дун С, Лофтис J, Fleisig GS, Кингсли Д., Эндрюс-младший. Биомеханическое сравнение молодежных бейсбольных полей: потенциально опасен ли кернбол? Am J Sports Med . 2008. 36 (4): 686–692.
37. Торг JS. Питчер малой лиги. Am Fam Врач . 1972. 6 (2): 71–76.
38. Певица К.М., Рой С.П. Остеохондроз головки плечевой кости. Am J Sports Med . 1984. 12 (5): 351–360.
39. Дамборг Ф, Энгелл V, Андерсен М, Кывик К.О., Томсен К. Распространенность, соответствие и наследуемость кифоза Шойермана на основе исследования близнецов. J Bone Joint Surg Am . 2006. 88 (10): 2133–2136.
40. McKenzie L, Силленс Д. Семейная болезнь Шейермана: генетическое исследование и исследование сцепления. J Med Genet . 1992. 29 (1): 41–45.
41.Шморл Г. Die pathogenese der ювенильного кифоза. Fortschr Geb Rontgenstr . 1939; 41: 359.
42. Фотиадис Э, Григориаду А, Капетанос Г, и другие. Роль грудины в этиопатогенезе болезни Шейерманна грудного отдела позвоночника [опубликованная поправка появилась в Spine. 2008; 33 (7): 330]. Позвоночник (Phila Pa 1976) . 2008; 33 (1): E21–24.
43. Бходжрадж С.Ю., Dandawate AV. Прогрессирующая компрессия спинного мозга вторичная по отношению к поражению грудного диска при кифозе Шейермана, управляемая заднебоковой декомпрессией, межтеловым спондилодезом и педикулярной фиксацией.Новый подход к ведению редкой клинической сущности. Eur Spine J . 1994. 3 (2): 66–69.
44. Sørensen KH. Ювенильный кифоз Шойермана: клинические проявления, рентгенография, этиология и прогноз. Копенгаген: Мунксгаард; 1964.
45. Мюррей П.М., Вайнштейн С.Л., Spratt KF. Естественное течение и долгосрочное наблюдение кифоза Шойермана. J Bone Joint Surg Am . 1993. 75 (2): 236–248.
46. Лоу Т.Г. Болезнь Шейермана. J Bone Joint Surg Am . 1990. 72 (6): 940–945.
47. Лоу Т.Г., Линия BG. Доказательная медицина: анализ кифоза Шейермана. Позвоночник (Phila Pa 1976) . 2007. 32 (19 доп.): S115–119.
.Остеохондроза – Anzeichen, Ursachen, Therapie, Reha
Verschleißerkrankung von Knochen und Knorpel
Das menschliche Skelett weist ungefähr 206 einzelne Knochen auf. Jeder einzelne davon übernimmt spezielle Aufgaben. Dabei ist jeder Knochen mit hochkomplexen Eigenschaften ausgestattet. So ist die Funktion und Belastbarkeit sowie die Flexibilität des gesamten Skeletts gewährleistet. Eine krankhafte Veränderung der Knochen und des Knorpels kann dazu führen, dass Gesundheit und Lebensqualität der Betroffenen stark beeinträchtigt werden.Eine solche Erkrankung ist die Osteochondrose.
Was es mit der Krankheit auf sich hat, welche Ursachen und Symptome sie aufweist und wie sie behandelt wird, erfahren Sie jetzt.
Остеохондроза – Был ли genau ist das?
Bei einer Osteochondrose handelt es sich um eine Veränderung von Knochen und Knorpeln . Die Veränderungen entstehen durch Verschleiß und sind degenerativ. Betroffene Knochen und / oder Knorpel werden mit fortschreitender Erkrankung abgebaut.Doch auch Störungen in der Knochenbildung Begünstigen eine Osteochondrose.
Ursprünglich geht die Erkrankung von altersbedingtem Verschleiß aus, erste Anzeichen zeigen sich etwa ab dem 45. Lebensjahr. Остеохондроза tritt auch в Abhängigkeit von der Lebensweise in mehr oder weniger stark ausgeprägter Form auf.
Am häufigsten ist die Wirbelsäule von einer Osteochondrose betroffen (Межпозвоночный остеохондроз). Während des Krankheitsverlaufs kommt es zu einer starken Abnutzung der Bandscheiben .Daraus resultieren knöcherne Veränderungen an der Wirbelsäule. Betroffen sind sowohl Hals-, Brustals auch Lendenwirbel.
Wie entsteht eine Osteochondrose?
Die Ursachen für die Entstehung einer Osteochondrose sind sehr vielfältig. Charakteristisch sind in der Regel Fehloder Falschbelastungen des Skeletts. Selten führen auch bestimmte Grunderkrankungen zu einer Osteochondrose.
Das gesamte menschliche Bewegungssystem ist auf eine интенсивный FeinSowie Grobmotorik ausgelegt.Die von der Natur vorgesehenen Bewegungsabläufe führen die wenigsten Menschen noch regelmäßig aus. Die Wirbelsäule wird zudem durch die ständig sitzende und stehende Haltung ebenfalls beeinträchtigt. Hinzu kommt wenig Bewegung, wodurch die Muskeln nicht mehr aktiv werden und schwach bleiben. Die Aufgabe der Knochen und Knorpel ist deshalb die Abfederung der alltäglichen Belastungen. Üblicherweise sind starke Muskeln jedoch eine Stütze der Wirbelsäule. Diese Stützfunktion entfällt aber aufgrund fehlender Muskelkraft.
Ein besonders hoher Druck auf die Bandscheiben entsteht durch Übergewicht. Es kommt zu einer permanenten Quetschung und dadurch verminderter Versorgung mit Nährstoffen. Durch das zusätzliche Abdrücken von Nervenendigungen werden außerdem Knochen- und Knorpelzellen geschädigt und können sogar absterben.
In der Folge entstehen muskuläre Verspannungen und eine Fehlbelastung von Knorpeln und Knochen. Folglich kommt es zu einer Störung der Stoffwechselabläufe im Knorpel- und Knochengewebe .Mitunter sind dann ganze Abschnitte der Wirbelsäule von einem unzureichenden Stoffaustausch betroffen. Dies wiederum führt zu Abbauvorgängen , welche durch zu wenig Bewegung verstärkt werden.
Die Skoliose – eine Verkrümung der Wirbelsäule – kommt ebenfalls als Ursache in Frage. Die Bandscheiben unterliegen dabei einem einseitigen Verschleiß.
Begünstigend wirken sich wahrscheinlich auch entzündliche Prozesse an der Bandscheibe, rheumatische Erkrankungen und ein vorausgegangener Bandscheibenvorfall auf die Entstehung einer Osteochondrose aus.Hier ist die Schonhaltung durch die zugrundeliegende Erkrankung ausschlaggebend. Zusätzlich steigt mit dem Alter das Risiko für eine Osteochondrose. Das liegt daran, dass sich das Gewebe nicht mehr so schnell regeneriert.
Symptome einer Osteochondrose
Leiden Sie unter Osteochondrose, dann nehmen Sie vermutlich sehr unterschiedliche und teils unspezifische Symptome wahr.
Ein erster Hinweis sind Schmerzen in verschiedenen Rückenbereichen und in anderen Gelenken.Rückenschmerzen lassen sich häufig im Bereich von Hals- und Lendenwirbelsäule lokalisieren. Es kommt oft zu einer Einengung der Nerven und damit einhergehenden Schmerzen mit unterschiedlicher Stärke.
Schmerzen können bei einer Osteochondrose akut (unerwartet, plötzlich) oder chronisch (wiederkehrend, anhaltend) auftreten. Einseitige Fehlhaltungen verursachen üblicherweise akute Schmerzen. Mit einer Schonhaltung geht die Schmerzintensität zurück. Aus unbehandelten Akutschmerzen werden oft chronische Beschwerden.
Eine Osteochondrose ist meist durch Bewegungseinschränkungen gekennzeichnet. Diese werden Sie vorrangig im Bereich der Hals- und Lendenwirbelsäule feststellen. Anzeichen einer Osteochondrose sind aber auch Kopf- und Nackenschmerzen sowie eine eingeschränkte Kopfbeweglichkeit. Nicht selten entsteht auch ein akuter Schiefhals in Kombination mit Verspannungen .
Weitere Symptome етег остеохондроза Синд:
- Knochen- унд Muskelschmerzen
- kurzzeitige Lähmungserscheinungen
- Taubheitsgefühl в ден Gliedmaßen
- Kribbelgefühl в ден Ханден унд Handgelenksschmerzen
- Schwindelgefühl Empfindlichkeitsstörungen
- schlimmstenfalls neurologische Ausfälle einzelner Organe
Im Anfangsstadium zeigt eine Osteochondrose nur leichte Symptome.Werden zu diesem Zeitpunkt keine Gegenmaßnahmen ergriffen, nehmen die Schmerzen im Krankheitsverlauf zu.
Диагностика остеохондроза Эйнера
Für die Diagnose einer Osteochondrose ist zunächst eine ausführliche Anamnese notwendig. Mit ihr stellt der Arzt eine erste Verdachtsdiagnose, die er mit weiteren Untersuchungen festigen kann.
Hierzu kommen vor allem bildgebende Verfahren во Фраге. Dazu gehören:
- Röntgen
- CT (Computertomografie)
- MRT (Magnetresonanztomografie)
- Myelografie (ähnlich einer Röntgenuntersuchung, CT Verwendung von Konthernti undästmitchung) Die Myelografie führt der Arzt üblicherweise bei Verdacht auf eine Einengung des Rückenmarkskanals durch.
- Verlaufsform der Erkrankung
- Symptome
- Schweregrad der Erkrankung
- Wärmebehandlungen
- Krankengymnastik, Rückenschule, Haltungstraining
- Elektrotherapie
- Massagen
- Aufbau der Rückmeungen- und Packat ден физиотерапевтические медицинские комметы в дер Регель zu einer Verbesserung Mechanischer Bedingungen an den einzelnen Wirbeln.Dadurch werden die Bandscheiben entlastet.
Im fortgeschrittenen Stadium der Erkrankung wird häufig eine Orthese (Stützkorsett) als therapiebegleitende Maßnahme zur Ruhigstellung eingesetzt.
Leiden Sie aufgrund der Osteochondrose unter anhaltenden unerträglichen Schmerzen, wird ein operativer Eingriff notwendig. Dabei werden die Wirbelkörper стабильной. Dieser Effekt lässt sich durch Einlegen einer Bandscheibenprothese ebenfalls erzielen. Chirurgische Verfahren sorgen meist für eine schnelle Behebung der Schmerzen.
Vor allem im fortgeschrittenen Stadium sind operative Maßnahmen die einzige Möglichkeit zur Schmerzlinderung. Der Arzt führt mitunter auch eine Versteifung der Wirbelsäule durch oder setzt ein Implantat ein. Diese Eingriffe erfolgen üblicherweise bei Verwachsungen der Wirbelkörpersegmente oder bei Einengung der Nerven.
Reha nach der Behandlung – Wichtig und sinnvoll
Nach den schmerzlindernden Behandlungen wird Ihnen Ihr Arzt zu einer Reha raten.Ziel der Reha ist zunächst die Regeneration der geschädigten Knorpel- und Knochenbereiche. Im weiteren Reha-Verlauf kommt auch die Stärkungaller Muskeln im betroffenen Bereich durch spezielles Training hinzu.
Schon während der Physiotherapeutischen Behandlung und ergänzend in der Reha lernen Sie eine verbesserte Rückenhaltung . Gemeinsam mit Ihnen wird eine Анализируйте zu möglichen Fehlhaltungen und –belastungen erstellt. Sie lernen dabei, diese sowohl zu erkennen als auch zu vermeiden.
Eine Reha ist deshalb sinnvoll und wichtig. Ausreichend Regeneration и умеренные sowie korrekte Erhöhung der Belastung sind daher von großer Bedeutung. В einer Reha-Klinik sind die Voraussetzung für eine vollständige Genesung gegeben und Sie können vom Erfahrungsschatz der Therapeuten bei degenerativen Erkrankungen profitieren.
Фазит
Einer Osteochondrose lässt sich auch vorbeugen. Achten Sie dazu immer auf eine gesunde Körperhaltung und vermeiden Sie ständige einseitige Belastungen.Lernen Sie weiterhin das richtige Heben und Tragen von Lasten und stärken Sie ihre Rückenmuskulatur mit entsprechenden Bewegungen oder auch Sport. Vermeiden Sie außerdem Übergewicht, um Ihre Wirbelsäule zu entlasten. Mit Vitamin D können Sie Ihren Knochenaufbau unterstützen, achten Sie deshalb immer auf eine ausreichende Zufuhr über die Ernährung.
Sofern Sie bereits unter Rückenschmerzen leiden, beginnen Sie so früh wie möglich mit einer Physiotherapie. Erlernen Sie eine richtige Körper- und Sitzhaltung und stärken Sie konsequent und regelmäßig Ihre Rücken- und Rumpfmuskeln.
Setzen Sie die präventiven Maßnahmen um, können Sie eine Osteochondrose vermeiden oder bereits bestehende Rückenprobleme verbessern.
zuletzt geändert am: 15.05.2020
- Beitrag jetzt teilen
- Электронная почта
- Твиттер
Автор
 .
.Остеохондроза – Википедия
Классификация нач МКБ-10 М91.- Juvenile Osteochondrose der Hüfte und des Beckens М92.- Sonstige juvenile Osteochondrosen М93.- Sonstige Osteochondropathien M42.- Osteochondrose der Wirbelsäule МКБ-10 онлайн (версия ВОЗ 2019 г.) Eine Osteochondrose (von «Chondrose») или Osteochondrosis ist eine Störung der chondralen Ossifikation, также der Umwandlung von Knorpel zu Knochen als Teil des normalen Wachstumsprozesses.Sie kann daher grundsätzlich an zwei Lokalisationen auftreten: im Gelenk und in den Wachstumsfugen.
Dieser Artikel oder nachfolgende Abschnitt ist nicht hinreichend mit Belegen (beispielsweise Einzelnachweisen) ausgestattet. Angaben ohne ausreichenden Beleg könnten demnächst entfernt werden. Bitte hilf Wikipedia, indem du die Angaben recherchierst und gute Belege einfügst.In beiden Fällen wird der Knorpel nicht genügend rasch zu Knochen umgebaut, so dass sich eine abnorm dicke Knorpelschicht bilden kann.Da Knorpel keine eigenen Blutgefäße besitzt, sondern durch Diffusion ernährt wird, werden die tiefer gelegenen Knorpelschichten immer schlechter ernährt und degenerieren. Dabei kann sich bei der gelenksansässigen Osteochondrose auch ein Knorpelstück lösen und frei im Gelenk schwimmen («Gelenkmaus») – человек spricht dann von einer Остеохондроз (или остеохондрит) рассекает курс ОКР.
Osteochondrosen treten auch in der Veterinärmedizin (insbesondere bei großen Hunderassen und bei Mastschweinen) auf.Sie folgen dort meist einem polygenen Erbgang mit Umweltinteraktion bei einer Heritabilität zwischen 0,25 и 0,45.
Die Osteochondrose der Wirbelsäule wird nach Modic I-III eingeteilt.
Spezialformen der Osteochondrose sind zum Beispiel:
.Рассекающий остеохондроз
Синоним
Knochennekrose, Knochensterben, Morbus Ahlbäck , Aseptische Knochennekrose, Gelenkmaus, Dissekat, Osteochondritis dissecans, Osteonekrose , OD, Dissezierende Osteochondrose, Osteochondrose
Определение
Рассекающий остеохондроз (OD) ist eine häufig im Wachstumsalter und jungem Erwachsenenalter auftretende Erkrankung, die zu ca.85% das Kniegelenkes betrifft. Im Verlauf dieser Erkrankung kommt es zu einem knorpelnahen Knochensterben, wobei sich ein über dem betroffenen Knochenbezirk befindliches Knorpelstück aus seinem Verbund lösen kann (freier Gelenkkörper Gelenkatus).

Анатомия
Das Kniegelenk wird aus dem Ober- und Unterschenkelknochen sowie der Kniescheibe gebildet.Die Osteochondrosis dissecans betrifft ganz vorwiegend den gelenkbildenden Oberschenkelknochen (Femurcondylen). Meistens ist der seitliche Anteil der inneren (medialen) Femurcondyle betroffen aber auch die äußere Femurcondyle oder die Kniescheibenrückfläche können betroffen sein.
Termin bei Dr.Гумперт?

Ich berate Sie gerne!
Wer bin ich?
Моя фамилия Доктор Николас Гумперт . Ich bin Facharzt für Orthopädie und Gründer von Dr-Gumpert.de .
Diverse Fernsehsendungen und Printmedien berichten regelmäßig über meine Arbeit.Im HR Fernsehen sehen Sie mich all 6 Wochen live bei “Hallo Hessen”.
Aber jetzt ist genug angegeben 😉Um in der Orthopädie erfolgreich behandeln zu können, bedarf es einer gründlichen Untersuchung, Diagnostik und Erhebung der Krankengeschichte.
Gerade in unserer sehr ökonomisierten Welt, bleibt zu wenig Zeit, um die komplexen Erkrankungen der Orthopädie gründlich zu erfassen und damit eine zielgerichtete Behandlung einzuleiten.
In die Reihe der “schnellen Messerzücker” möchte ich mich nicht einreihen.
Ziel jeder Behandlung ist die Behandlung ohne eine Operation.Welche Therapie nachhaltig die besten Ergebnisse erzielt, kann nur nach Zusammenschau Aller Informationen ( Untersuchung, Röntgenbild, Ultraschall, MRT и т. Д. ) beurteilt werden.
Sie finden mich:
- Lumedis – Orthopäden
Kaiserstraße 14
60311 Frankfurt am Main
Hier geht es direkt zur Terminvereinbarung.
Leider ist eine Terminvereinbarung aktuell nur bei privater Krankenversicherungen möglich.Ich hoffe auf Ihr Verständnis!
Weitere Informationen zu meiner Person finden Sie unter Lumedis – Orthopäden.
Test für Knieschmerzen
Leiden Sie an Knieschmerzen und möchten die Ursache wissen und wie die Beschwerden am besten behandelt werden?
Beantworten Sie dazu einige Fragen.
Hier geht`s direkt zum Test Knieschmerzen
Abbildung Kniegelenk
- Oberschenkelmuskulatur (Musculsus четырехглавой мышцы бедра)
- Oberschenkelknochen (бедренная кость)
- Oberschenkelsehne (Quadricepssehne)
- Kniescheibe ( Пателла )
- Kniescheibensehne (Patellasehne)
- Kniescheibensehnenansatz (Tuberositas голень)
- Schienbein (Голень )
- Wadenbein ( Фибула )
Урсачен
Die Ursache für die Ausbildung einer Рассекающий остеохондроз ist weitgehend unbekannt (ideopatisch).Eine der bestehenden und am weitesten akzeptierten Theorien sieht in wiederkehrenden Impulsbelastungen des Kniegelenkes die Ursache für die Ausbildung einer Osteochondrosis dissecans. Es soll sich demnach um eine mechanische Schädigung des Kniegelenkes handeln, wie sie im Sport bei wiederkehrenden Abstop- oder Stoßbewegungen auftreten können. Andere Theorien beschreiben eine Ernährungs- und / oder Durchblutungsstörung des Kniegelenksknochens, Fehlbelastungen, Verknöcherungsstörungen und genetische Einflüsse.Keine Theorie kann jedoch bisher die Рассекающий остеохондроз wirklich erklären.
Симптом рассекающего остеохондроза
Eine richtungsweisende Krankengeschichte bei der Рассекающий остеохондроз ( Anamnese ) gibt es nicht.Häufiger handelt es sich um sportlich engagierte Jugendliche und junge Erwachsene die unter den Symptomen leiden.
In der frühen Erkrankungsphase der Osteochondrosis dissecans liegen noch keine charakteristischen Symptome und Beschwerden vor. Von dem zunehmenden Knochensterben wird zunächst nichts bemerkt. Zufallsbefunde auf Röntgenaufnahmen des Kniegelenkes sind möglich.
Später können Patienten mit einer Рассекающий остеохондроз unter einem belastungsabhängigen Kniegelenksschmerz leiden.Dieser Schmerz ist uncharakteristisch und für den Patienten schwer zu beschreiben. Abbauprodukte des Knorpels können zu Schleimhautentzündungen ( Synovialitis / Synovitis ) und Gelenkergüssen führen. Hat sich letztendlich eine Gelenkmaus gebildet, kann es zu Symptomen wie Einklemmungserscheinungen und Blockierungserscheinungen bei der Kniegelenksbewegung kommen (Streck- und Beugehemmung). Durch die Gelenkmaus kann der gesunde Kniegelenksknorpel geschädigt werden.Eine Osteochondrosis dissecans Erkrankung wird zu den Präarthrosen gerechnet, d.h. als Folge dieser Erkrankung kann sich schneller als gewöhnlich mit zunehmendem Alter einer Kniegelenksarthrose ( Gonarthrose ) ausbilden.
В приблизительно 25% kann eine beidseitige Erkrankung bestehen. Diese muss zeitlich nicht exakt miteinander korrelieren.Lesen Sie hierzu auch das Thema : Knorpelflake

Рассекающий остеохондроз Abbildung
- Kniescheibe (Patella )
- Gelenkmaus = freier Gelenkkörper
- Schienbein (Tibia)
- Oberschenkelknochen (Femur55) 107
- Stadium I : Schlummerstadium (Nachweis nur im MRT möglich)
- Stadium II : Deutliche Aufhellung
- Stadium III : Abgrenzung des OD Bezirks durch sklerotische Randzone : Freier Gelenkkörper
- Infektion, Knocheninfekt, Wundheilungsstörung
- Nervenverletzungen
- Thrombose
- Lungenembolie errose derrose der /
- Обращение с удалением /
- Обращение с удалением легкого
Прогнозировать
Die Рассекающий остеохондроз stellt eine schwerwiegende Erkrankung für das Kniegelenk dar.Unbehandelt ist zählt die Рассекающий остеохондроз zu den Präarthrosen, также denjenigen Faktoren die zur Ausbildung einer frühen Kniegelenksarthrose (Gonarthrose) führen. Durch die o.g. operativen Maßnahmen kann der Schaden für das Kniegelenk auf ein Minimum reduziert werden und die Sportfähigkeit für die meist jungen Patienten wieder erlangt werden.
Besonders bei sehr jungen Patienten kann der Spontanverlauf abgewartet werden. Eine Spontanheilung wird in bis zu 50% der Fälle beschrieben.
Am besten ist die Prognose, wenn durch eine Re-Vitalisierung des Knochenbezirkes das Lösen des Dissekates verhindert werden kann. Alle anderen Verfahren mit Refixation des Dissekates oder Einbringung eines Ersatzgewebes haben eine schlechtere Prognose, da das Kniegelenk langfristig sehr sensibel auch auf die kleinsten Unregelmäßigkeiten des knorpeligen Oberflächenstruktur.

Test für Knieschmerzen
Leiden Sie an Knieschmerzen und möchten die Ursache wissen und wie die Beschwerden am besten behandelt werden?
Beantworten Sie dazu einige Fragen.
Hier geht`s direkt zum Test KnieschmerzenWeiterführende Informationen zu diesem Thema
Weitere allgemeine Themen , die Sie auch interessieren könnten:
Eine Übersicht der bisher erschienenen Themen der Orthopädie finden Sie unter Orthopädie A-Z .
.
Sofern bildgebende Maßnahmen keine aussagekräftigen Ergebnisse liefern, kommen auch nerologische Diagnosetechniken (z. B. Bestimmung der Nervenleitgeschwindigkeit, Elektromyografie) zur Anwendung.
Остеохондроза Behandlung einer
Bei einer Osteochondrose wird der Arzt die Behandlung nach verschiedenen Kriterien ausrichten. Hierzu gehören:
Die Behebung der Schmerzzustände ist von zentraler Bedeutung der Therapie.Die Schulmedizin verordnet sowohl zur akuten als auch zur chronischen Schmerzbehandlung Analgetika (Schmerzmedikamente), Antiphlogistika (entzündungshemmende Medikamente) und Muskelrelaxanzien (zur Muskelentspannung).
Gut verträglich sind Wirkstoffe, die local mittels Spritze verabreicht werden. Meist gehen die Schmerzen в Ruhe zurück. Auch die Verödung der Nerven in einem minimal-invasiven Eingriff kann zur Schmerzlinderung beitragen.
Sobald Sie schmerzfrei sind, folgt eine Physiotherapie zur aktiven Unterstützung der Wirbelsäule.Sie umfasst unter anderem die folgenden Maßnahmen:
Патология
Aus также weitgehend unbekannter Ursache kommt es in einem umschriebenen, Knorpel tragenden Knochenbezirk des Kniegelenkes zu einem schleichenden Knochensterben.Meistens ist der umschriebene Bezirk nicht größer als ein Kirschoder Pflaumenkern.
Seltener kann er auch mehrere Quadratzentimeter groß sein. В sehr frühen Phasen der Erkrankung sind nur sehr diskrete Knochenveränderungen nachweisbar. Später kommt es zu einer scharfen Abgrenzung (Demarkation) des absterbenden Knochengewebes zum gesunden Knochengewebe, welche an einer Knochenverdichtung (Sklerosesaum) erkennbar ist. Die Blutversorgung ist nun völlig abgeschnitten.
Durch das Knochensterben verliert die dazugehörige Knorpelregion zunehmend die Bindung zu ihrem knöchernen Untergrund.Schreitet die Osteochondrosis dissecans weiter fort, lockert sich ein Knorpelstück (Dissekat) или ein Knorpel- / Knochenstück vollends aus dem übrigen Knorpelverbund. Eine zunächst noch bindegewebige Verbindung kann das Dissekat letztendlich nicht mehr halten, был zur Bildung eines freien Gelenkkörpers führt. Человек spricht in diesem Fall auch gern von einer Gelenkmaus. Den dazu gehörigen abgestorbenen Knochenbezirk bezeichnet man as Mausbett.
Stadien
Die Рассекающий остеохондроз wird in verschiedene Stadien unterteilt.
Diese Stadien dienen vor allem der Diagnostik und werden mithilfe von Röntgenuntersuchungen bewiesen. Äußert ein Patient beispielsweise Belastungs-abhängige Schmerzen , so kann mittels der Röntgenuntersuchung festgestellt werden ob die Osteochondrisos dissecans sich in einem Anfritungsbeesendere 9000 или 9000 за 9000 дней до 9000 за 9000 фунтов стерлингов.
Insgesamt unterscheidet man drei unterschiedliche Erkrankungsstadien , die typischerweise nacheinander durchlaufen werden.Es kann jedoch sein dass ein Patient das erste Stadium als weniger schlimm empfindet und deshalb erst im zweiten Stadium der Рассекающий остеохондроз einen Arzt aufsucht. В этом сезоне Fall wird die Krankheit на стадионе 2 диагностирован, был nicht bedeutet, dass das erste Stadium nicht durchlaufen wurde.
стадион 1 wird jedoch als das sogenannte Schlummerstadium bezeichnet, da es bei vielen Patienten unbemerkt bleibt. In diesem Schlummerstadium начинает умереть Erkrankung allmählich.In diesem ersten Stadium kommt es aufgrund einer schlechten Durchblutung dazu, dass ein Entzündungsprozess im Knochen entsteht. Hierbei werden die Knochenzellen angegriffen. Man beschreibt dieses erste Stadium der Osteochondrosis dissecans in der Medizin als ossale Demarkierung (Abgrenzung zwischen zerstörtem entzündetem Knochen und gesundem Knochen).
Dieses Stadium kann auch in 2 Stadien unterteilt werden. In diesem Fall wird das Stadium 1 als beginnender Entzündungsprozess angesehen, wobei der Knochen im Röntgenbild noch normal erscheint und das Stadium 2 der Osteochondrosis dissecans ist dann der 000.Geht man insgesamt von 3 Stadien aus, so folgt auf das Schlummerstadium nun das Stadium 2 der Osteochondrosis dissecans. На стадионе 2 sieht man im Röntgenbild ganz klar, dass der kaputte Knochen sich vom gesunden Knochen löst und nicht mehr mit Blut versorgt wird und dementsprechend nicht mehr lebensfähig ist.
Die Knorpelschicht kann ebenfalls betroffen sein und entweder leicht aufgequollen ( ödematös ) sein oder ebenfalls geschädigte Anteile haben.
Im Stadium 3 der Рассекающий остеохондроз sieht man dann ein Loch in dem Bereich in dem sich das abgestorbene Knochenstück befand ( sog. leasbett leasbett , leasbett , leasbett , , , , , abgestorbenes Knochenstücken ( sog. Dissekat или Gelenkmaus ) zurück.
Autoren, die von 4 Stadien bei der Osteochondrosis dissecans ausgehen, bezeichnen dieses letzte Stadium as Stadium 4, das oben erwähnte Stadium 2 wird dann als 3.Стадион ангесехен.
Lesen Sie mehr zum Thema unter: Stadien der Osteochondrosis dissecans
Test für Knieschmerzen
Leiden Sie an Knieschmerzen und möchten die Ursache wissen und wie die Beschwerden am besten behandelt werden?
Beantworten Sie dazu einige Fragen.
Hier geht`s direkt zum Test Knieschmerzen
Ausschlusserkrankungen
Ausschlußerkrankungen:
Zu den Ausschlusserkrankungen gehören:
Классификация
Röntgenstadien nach Rodegerdts et al.(1979):
Am Sprunggelenk
Die Osteochondrosis dissecans am Sprunggelenk ist eine seltene Erkrankung, nur in etwa 5 Prozent aller Fälle ist das Sprunggelenk betroffen, häufiger kommt die Erkrankung am Knie или Verursacht wird die Osteochondrosis dissecans am Sprunggelenk wahrscheinlich durch wiederholte Umknickverletzungen , wird также durch traumatische Knorpel- und Knochenschäden ausgelöst. Starke sportliche Belastungen beim Kind oder Jugendlichen scheinen das Risiko der Osteochondrosis dissecans zu erhöhen.
Bei Kindern mit Osteochondrosis dissecans unterstützt meist schon eine sechswöchige Ruhigstellung des Sprunggelenks die natürliche Heilung.Bei Erwachsenen ist es häufig unvermeidlich, im Rahmen einer Sprunggelenkspiegelung ( Arthroskopie ) eine operative Refixierung или eine Knochentransplantation durchzufühühühühung.
Die Erkrankung wird häufig zunächst durch Schmerzen in der Tiefe des oberen Sprunggelenkes bemerkt. Die Schmerzen nehmen typischerweise unter Belastung zu und lassen in Ruhe wieder nach. Nur selten zeigt sich die Osteochondrosis dissecans durch klar abgrenzbare Schmerzen oder Blockaden.Manchmal bestehen auch keine Beschwerden und die Erkrankung wird zufällig entdeckt. Die Erkrankung erhöht das Risiko an einem Sprunggelenkverschleiß ( Arthrose ) zu erkranken, da es zu Schäden an Knochen und Knorpel kommt. Um dies zu vermeiden, sollte die Behandlung einer Osteochondrosis dissecans am Sprunggelenk möglichst früh beginnen.
Am Talus
Bei einer Osteochondrosis dissecans des Sprunggelenks sind meist bestimmte Bereiche des Talus ( Sprungbein ) betroffen.Der Talus ist ein kurzer Knochen und Bestandteil des Sprunggelenks und der Fußwurze l. Er verbindet den Fuß mit dem Bein und liegt zwischen der Knöchelgabel ( Malleolengabel ) und dem Fersenbein ( Calcaneus ). Auf der Oberseite des Talus befindet sich die Trochlea tali ( Sprungbeinrolle ), die mittig eingewölbt ist und prominente Seitenränder aufweist. Eine Osteochondrosis dissecans betrifft diese oberen Kanten des Talus , wobei die innere Kante häufiger betroffen ist als die Äußere.Da die innere Kante ist der hauptsächlich gewichttragende Teil der Gelenkfläche, was dafür spricht, dass die Osteochondrosis dissecans am Sprunggelenk belastungsabhängig entsteht.
Рассекающий остеохондроз ам Кни
 Das Knie ist der häufigste Ort für Osteochondrosis dissecans.
Das Knie ist der häufigste Ort für Osteochondrosis dissecans.Die häufigste Ausprägungsstelle einer Osteochondrosis dissecans ist das Knie (etwa 75 Prozent aller Fälle). Dabei sind meistens die gewichttragenden Teile der Gelenkflächen betroffen, das sind im Knie die lateralen (seitlichen) und medialen (innen gelegenen) oberschenkelseitigen Kondylen.
In erster Linie ist der Knochen von der Erkrankung betroffen, da der Knorpel aus dem Gelenk mit nährstoffreicher Gelenkschmiere versorgt wird.Die Ursache für das Absterben eines gelenknahen Knochens unter dem Knorpel ist wahrscheinlich eine vorübergehende Durchblutungsstörung .
Häufig wird die Erkrankung mit einer Störung des Bewegungsablaufs beim Rennen und Springen in Verbindung gebracht. Dabei kommt es zu einer kurzfristigen Rotation im Knie mit folgendem Anschlagen der am Gelenk beteiligten Knochen.
Aber auch eine krankhafte Meniskusveränderung (z.B. ein Scheibenmeniskus ) и kindliches Rheuma werden in Bezug auf die Osteochondrosis dissecans des Knies diskutiert.
Von der Erkrankung sind hauptsächlich Kinder, Jugendliche und junge Erwachsene betroffen, außerdem erkranken etwa doppelt soviel Männer wie Frauen. In etwa 70 Prozent der Fälle ist nur ein Kniegelenk von der Osteochondrosis dissecans betroffen.
Die Symptome können sehr unterschiedlich ausgeprägt sein, häufig treten Schmerzen bei Belastung des betroffenen Kniegelenks auf, aber auch Gelenkschwellungen dercie durch die 0006 durch die durch die 0006 durch die 0006 durch die 9000 5
Bei geringem Schweregrad oder bei jungen, noch wachsenden Menschen kann die Erkrankung durch körperliche Schonung und krankengymnastische Betreuung therapiert werden. Nur wenn die Heilung ausbleibt oder die Erkrankung sich verschlimmert, ist eine Kniegelenkspiegelung erforderlich.
Die best und sicherste Methode der Diagnose ist die Durchführung eines Knie-MRT ´s.
Am Ellenbogen
Die Рассекающий остеохондроз по Ellenbogens ist wahrscheinlich durch eine Durchblutungsstörung eines Teils des Ellenbogenknochens bedingt.Eine andere Hypothese besagt, dass die Osteochondrosis dissecans am Ellenbogen durch eine Überbelastungsreaktion des Knochens infolge extremer und häufiger Armbewegungen (zB während Wurfbewegungen beim Sport).
In den meisten Fällen betrifft die Osteochondrosis dissecans die äußere Oberarmrolle ( Capitulum humeri ), kann aber auch am Speichenköpfchen ( Caput radii ) или внутренняя внутренняя длина трояка.
Bei einer Osteochondrosis dissecans am Ellenbogen werden unterschiedlich ausgeprägte Schmerzen im betroffenen Ellenbogen verspürt, ebenso können Knacken or Reiben au , Blockhaus .
Die Diagnose erfolgt meistens über eine Röntgenaufnahme des Ellenbogengelenks, sensibler ist die Darstellung des Ellenbogen mittels Kernspintomographie ( MRT ), да siesensciens desochtel.
Lesen Sie auch hierzu unsere Тема: MRT des Ellenbogens
Die Erkrankung kann sehr unterschiedlich verlaufen. In manchen Fällen verläuft die Osteochondrosis dissecans des Ellenbogen unproblematisch und ohne Folgen, ebenso kann die Erkrankung schwere dauerhafte Spuren hinterlassen. Eine günstige Prognose hat die Osteochondrose des Ellenbogens, je jünger der Betroffene ist, wenn die Wachstumsfuge der äußeren Oberarmrolle noch offen ist und je geringer die räumliche Osteanshung ist.
Die Therapie best in einer Sportpause , der Gabe von entzündungshemmenden Medikamenten , gegebenenfalls auch einer Gipsruhigstellung für einige Tage. Eine Operation kann notwendig werden, wenn sich die Osteochondrosis dissecans am Ellenbogen verschlechtert, das betroffene Knochenareal droht, sich abzulösen, oder ein freier Gelenkkörper , Weldin Schweiz.
MRT
 Die MRT macht aussagekräftige Querschnitt-Bilder.
Die MRT macht aussagekräftige Querschnitt-Bilder.Ein MRT ist ein bildgebendes Verfahren zur Darstellung von Struktur und Funktion der Gewebe und Organe im Körper.Ein MRT-Gerät erzeugt sehr starke Magnetfelder, mit denen bestimmte Atomkerne im Körper angeregt wird и ein elektrisches Signal индукционный вирд. Es wird keine belastende Röntgen- oder andere ionisierende Strahlung erzeugt.
Eine MRT-Untersuchung ist zur Diagnostik einer Osteochondrosis dissecans am zuverlässigsten und hilft bei der Stadieneinteilung. Ein Röntgenbild zeigt häufig erst lange nach der eigentlichen Durchblutungsstörung die typischen Veränderungen, weshalb die Diagnose häufig erst spät gestellt wird.Bevor MRT-Untersuchungen möglich waren, wurde die Osteochondrosis dissecans erst durch die Ablösung des betroffenen Knorpel-Knochenstückes (Gelenkmaus, Dissekat) entdeckt, da dadurch Blockierungen ausgelöst wurden.
Anhand einer Kernspintomographie (MRT) lässt sich die Lage und Größe der Osteochondrosis dissecans, die Tiefenausdehnung und vor allem die Beteiligung des darüber liegenden Knorpels genau ausmessen. Dadurch können auch Aussagen zur Stabilität des betroffenen Gelenks getroffen werden.Auch für die Verlaufskontrolle der Erkrankung eignet sich das MRT sehr gut, gegebenenfalls können aber auch einfache Röntgenuntersuchungen durchgeführt werden.
Ein MRT sollte in jedem Fall beidseitig durchgeführt werden, da die Osteochondrosis dissecans in etwa 40 Prozent der Fälle beidseitig auftritt .
Lesen viele weitere Informationen unter unseren Темен:
Диагностика рассекающего остеохондроза
 Рассекающий остеохондроз в Ablösung griffen während einer Kniespiegelung
Рассекающий остеохондроз в Ablösung griffen während einer KniespiegelungZur Diagnostik der Рассекающий остеохондроз gehört eine ausführliche Erhebung der Anamnese (Krankengeschichte).
Durch die körperliche Untersuchung werden andere in Frage kommende Erkrankungen ( Differentialdiagnosen ) so weit möglich ausgeschlossen.
Eine spezifische Untersuchungstechnik, mit der eine Рассекающий остеохондроз sicher Diagnostiziert werden kann, gibt es nicht. Richtungsweisend sind wiederkehrende Blockierungserscheinungen bei fortgeschrittener Osteochondrosis dissecans durch eine sich einklemmende Gelenkmaus. Das gleiche Phänomen findet man aber auch bei bestimmten Formen der Meniskusverletzung und bei freien Gelenkkörpern anderer Ursache (z.Б. Хондроматоза).
Диагностика durch bildgebende Verfahren
Die Sonographie (Ultraschall) ist ein leicht verfügbares und geeignetes Verfahren zum Nachweis eines Kniegelenksergusses.Je nach Lage eines freien Gelenkkörpers kann auch dieser nachgewiesen werden.
Die Röntgenaufnahme kann eine fortgeschrittene Рассекающий остеохондроз nachweisen. Es reichen gewöhnlich die Standardröntgenaufnahmen a.p. ( von vorne ) und seitlich. Zusätzlich hilfreich ist die Tunnelaufnahme nach Frik . Am häufigsten finden sich die typischen Veränderungen im Bereich des seitlichen Anteils der inneren Oberschenkelrolle ( Femurcondyle ).Ein Nachweis der Anfangsstadien mit beginnendem Knochensterben gelingt mit der Röntgenaufnahme nicht. Erste Anzeichen sind eine ovale Knochenaufhellung (dunkler Fleck) an beschriebener Stelle, die später durch einen weißlichen Randsaum ( Sklerosezone ) beginzt wird. Das so entstandene Dissekat kann sich schließlich als Ganzes oder in mehreren kleinen Teilen aus seinem Verbund lösen. Zu erkennen ist dies durch den Nachweis freier Gelenkkörper und einer Mulde im Kniegelenksknochen.
Mit der MRT (Magnetresonanztomographie) der jeweiligen Region (z.B. MRT vom Knie , MRT vom Sprunggelenk или MRT vom Ellenbogen etc.) ist eine Osochros6000 ist eine Osochondis5000. Wichtig ist bei der Diagnose auch der Ausschluss fast аллергия и другие в Frage kommenden Erkrankungen. Das Stadium des Knochensterbens kann durch das MRT bestimmt werden sowie die Ernährungssituation des Dissekates .
Uber die Ernährungssituation des Dissekates lässt sich auch eine Prognose stellen, inwieweit eine Abstoßung des Dissekates zu befürchten ist. Eine exakte Zeitangabe ist durch das MRT Allerdings nicht möglich. Bereits abgestoßene Dissekate können sicher im MRT erkannt werden.
Die genaueste Untersuchung ist Allerdings mit einer Kniegelenksspiegelung (Arthroskopie) möglich, wenn das Kniegelenk betroffen ist. Liegt ein anderes Gelenk vor, kann dieses in entsprechender Weise arthroskopiert werden (z.B. Sprunggelenk)
Sie hat den Vorteil, dass mit einem Tasthaken die Stabilität des OD Bezirkes sicher überprüft werden kann (Siehe Abbildung: Lockerer OD Bezirk, sehr vergrößert) und zu erkennen ist ob dieäakderchen STRUCTING . В gleicher Sitzung können dann auch geeignete оперативный сотрудник Therapiemaßnahmen durchgeführt werden.
-> Weiter zum Thema Рассекающий остеохондроз Therapie
Komplikationen
Es gelten die üblichen operativen Komplikationsmöglichkeiten:








 Последний раз эта страница редактировалась 31 марта 2020 года, в 23:17.
,
Последний раз эта страница редактировалась 31 марта 2020 года, в 23:17.
,







 Среди других препаратов, которые способны помочь при мастите в комплексной терапии:
Среди других препаратов, которые способны помочь при мастите в комплексной терапии:


 В состав Амоксиклава входит амоксициллин, защищенный клавулановой кислотой, что снижает его вред для женщин с мастопатией при грудном кормлении. Он действует в отношении широкого спектра бактерий – от аэробных до анаэробных возбудителей.
В состав Амоксиклава входит амоксициллин, защищенный клавулановой кислотой, что снижает его вред для женщин с мастопатией при грудном кормлении. Он действует в отношении широкого спектра бактерий – от аэробных до анаэробных возбудителей. Препарат первого поколения обладает широким спектром действия, но передает больше молекул в грудное молоко. Принимают его каждые 6 часов по 500 мг в течение 5-7 суток. Если женщина кормит, дозировку могут скорректировать. Противопоказаний у препарата очень мало – лишь аллергическая реакция на цефалоспорины.
Препарат первого поколения обладает широким спектром действия, но передает больше молекул в грудное молоко. Принимают его каждые 6 часов по 500 мг в течение 5-7 суток. Если женщина кормит, дозировку могут скорректировать. Противопоказаний у препарата очень мало – лишь аллергическая реакция на цефалоспорины.









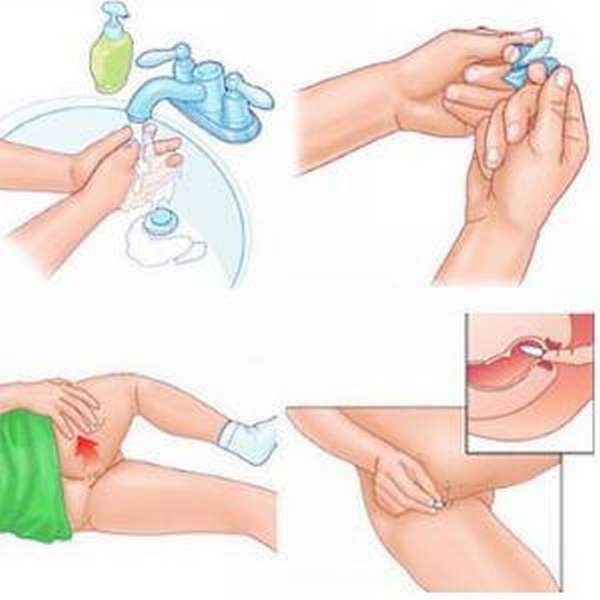


 .
.