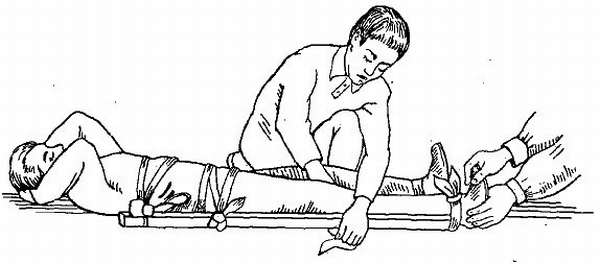
Корешковая невралгия: Корешковый синдром – причины, симптомы и лечение – Корешковый синдром
Корешковый синдром в неврологии: анатомия, симптомы и причины
Сегодня мы подробно остановимся на одной немаловажной теме: «Корешковый синдром в неврологии», как одной из причин стойкого болевого синдрома и снижения трудоспособности. Тема достаточно глубоко изучена, однако это не снижает ее актуальности. Данная статья поможет детально разобраться в вопросе диагностики и лечения корешкового синдрома.
Введение
 Боли в шее, спине — часто встречающийся симптом. Обусловлен массой факторов, одной из которых является радикулопатия (ущемление корешков спинномозговых нервов).
Боли в шее, спине — часто встречающийся симптом. Обусловлен массой факторов, одной из которых является радикулопатия (ущемление корешков спинномозговых нервов).
Это не единственная причина боли:
- Возможен миозит;
- Растяжение мышц, связок, разрыв их;
- Воспаление фасеточных (мелких) суставов позвоночника.
Определение понятия корешковый синдром
Корешковый синдром — обширный симптомокомплекс, развивающийся при ущемлении нервных корешков спинномозговых нервов.
Чаще развивается:
- В поясничном отделе позвоночника;
- Реже в шейном;
- Еще реже — в грудном.
Остеохондроз грудного отдела позвоночника с корешковым синдромом встречается очень редко, а остеохондроз поясничного отдела является самым болезненным.
Сопровождается:
- Выраженным болевым синдромом;
- Мышечным напряжением;
- Парестезиями;
- Парезами;
- Снижением чувствительности;
- Мышечнтми гипотрофиями;
- Гипорефлексией;
- Трофическими расстройствами.
Ранее использовался термин «радикулит» (воспаление корешка), однако это не всегда соответствует действительности. Часто воспалительный процесс в корешке отсутствует. Имеет место сдавление, раздражение корешка. Правильнее использовать термин «радикулопатия».
Разберемся с терминологией:
Парестезия — ощущение покалывания, онемение.
Парез — снижение силы в мышцах конечности.
Гипорефлексия— состояние, сопровождающееся понижением спинальных рефлексов.
Мышечная гипотрофия — уменьшение мышечного тонуса, уменьшение пораженной мышцы в объеме (по сравнению со здоровой стороной, если мышца симметрична).
Трофические расстройства — неизбежно сопровождающий нарушение иннервации симптомокомплекс, от гиперпигментации до трофических язв.
Анатомия. Из чего образуется корешок
 От спинного мозга отходят спинномозговые нити, которые образуют передний и задний (чувствительный и двигательный) корешки. Спинномозговой нерв образуется от слияния этих корешков (переднего и заднего) в спинномозговом канале. Затем нерв выходит из межпозвоночного отверстия и направляется к органам и тканям, иннервируя определенный сегмент тела.
От спинного мозга отходят спинномозговые нити, которые образуют передний и задний (чувствительный и двигательный) корешки. Спинномозговой нерв образуется от слияния этих корешков (переднего и заднего) в спинномозговом канале. Затем нерв выходит из межпозвоночного отверстия и направляется к органам и тканям, иннервируя определенный сегмент тела.
Причины возникновения корешкового синдрома
Корешок находится рядом с позвоночным отверстием. Если возникают условия, сужающие отверстие — корешок ущемляется, возникает корешковый синдром.
Межпозвоночное отверстие сужается при:
- Остеохондрозе;
- Грыжах дисков;
- Компрессионных переломах позвонков.
Более редкими причинами выступают неопластические процессы:
- Опухоли позвоночника, спинного мозга, мягких тканей,
- Аномалии развития позвоночника.
Основная причина корешкового синдрома — остеохондроз и дегенеративные изменения межпозвоночного диска, как следствие остеохондроза.
Компрессионные переломы и опухоли занимают меньшее место в структуре развития синдрома.
Симптомы, сопровождающие корешковый синдром
 Болевой синдром. Боль имеет жгучий характер с «прострелами», иррадиирует по зоне иннервации спинномозгового нерва. Возникают парестезии (покалывание). Резкое движение тела, спазм, сокращение мышц могут привести к ущемлению корешка в суженном межпозвоночном канале. Чтобы не спровоцировать новый «прострел», больной застывает в вынужденной позе.
Болевой синдром. Боль имеет жгучий характер с «прострелами», иррадиирует по зоне иннервации спинномозгового нерва. Возникают парестезии (покалывание). Резкое движение тела, спазм, сокращение мышц могут привести к ущемлению корешка в суженном межпозвоночном канале. Чтобы не спровоцировать новый «прострел», больной застывает в вынужденной позе.
При длительном сдавлении корешка, наблюдается:
- Выпадение чувствительности,
- Слабость иннервируемых мышц — парез.
- Порой отмечается дизестезия — извращение чувствительности. Тепло воспринимается как холод и наоборот.
- Неизбежна гипорефлексия и гипотрофия мышц и тканей.
- Длительное нарушение иннервации приводит к трофическим нарушениям.
Шейный остеохондроз и радикулопатия сопровождаются:
- Напряжением мышц шеи,
- Ограничением движений,
- Вынужденным положением головы,
- Парестезиями, доходящими до кончиков пальцев.
- Из-за болевого синдрома часто наблюдается бессонница,
- Головными болями.
Отмечается нарушение мозгового кровообращения, в виде головокружений.
Одним из проявлений шейного остеохондроза и корешкового синдрома является контрактура Дюпюитрена на ладонях — рубцовое перерождение ладонного апоневроза. По одной из гипотез, из-за нарушения иннервации, неизбежно возникает гипоксия соединительной ткани, что вызывает ее рубцовое перерождение.
На стопах аналогом является контрактура Леддерхоза.
В грудном отделе корешковый синдром проявляется в виде межреберной невралгии — приступах боли, распространяющихся от позвоночника по межреберьям. К симптомокомплексу межреберной невралгии относят также болевой синдром от ушибов и переломов ребер. Межреберная невралгия может симулировать множество заболеваний от гастрита, панкреатита, до стенокардии.
Чаще всего радикулит (радикулопатия) возникает в поясничном отделе. Нередко сопровождается ишиалгией — болью по ходу седалищного нерва с иррадиацией в ягодицу, бедро, вплоть до стопы. Часто выявляются парестезии, выпадение чу вствительности.
Диагностика корешкового синдрома
Диагностика корешкового синдрома
Диагностикой занимается невролог. Он определяет:
 Неврологический статус (болевые точки по паравертебральным линиям), выявляет зоны парестезии, гипестезии, выпадения чувствительности. При люмбалгии выявляются симптомы натяжения. Лежа на спине (животе) больного просят поднять вытянутую ногу. Появляется боль в поясничном отделе позв· оночника.
Неврологический статус (болевые точки по паравертебральным линиям), выявляет зоны парестезии, гипестезии, выпадения чувствительности. При люмбалгии выявляются симптомы натяжения. Лежа на спине (животе) больного просят поднять вытянутую ногу. Появляется боль в поясничном отделе позв· оночника.- В зависимости от локализации боли (шейный, грудной, поясничный отдел), производится прицельная рентгенография позвоночника в двух проекциях на выявление остеохондроза. На рентгенограмме могут быть видны остеофиты (костные шипы), субхондральный склероз замыкательных пластинок, сужение межпозвоночных щелей.
- Производится электронейромиография, с помощью которой выявляется задержка нервного импульса в нервном волокне, в том числе и корешке. Информативный метод, позволяющий точно определить место сдавления не· рва.
 При недостаточности вышеописанных методов, производится МРТ, позволяющая послойно визуализировать мягкотканые структуры и образования (межпозвоночная грыжа, опухоль спинного мозга и т. д.)
При недостаточности вышеописанных методов, производится МРТ, позволяющая послойно визуализировать мягкотканые структуры и образования (межпозвоночная грыжа, опухоль спинного мозга и т. д.)
Консервативное и оперативное лечение радикулопатии
Начинают с консервативного лечения (если не было обнаружено показаний сразу к оперативному лечению).
- Индивидуально, в зависимости от переносимости, подбираются НПВС, селективные или неселективные ингибиторы ЦОГ (диклофенак, ацеклофенак, аркоксиа, кеторол, нимесил, кетопрофен, ибупрофен).
- Производятся паравертебральные новокаиновые (лидокаиновые) блокады. Могут добавляться 95% спирт, алфлутоп, дипроспан, витамин В12. Дипроспан и алфлутоп можно вводить самостоятельно.
- При необходимости устранения мышечного спазма, назначаются миорелаксанты (сирдалуд).
- Обязательны витамины группы В (нейрометаболиты). Восстанавливают миелиновую оболочку поврежденного нервного волокна.
- При хронизации процесса и слабой эффективности НПВС, назначаются седативные препараты, антидепрессанты.
- Хондропротекторы, препараты гиалу7. оновой кислоты. Как таблетированные формы, так и растворы для инъекций (терафлекс, дона, артра). В какой-то степени могут замедлить процесс разрушения хрящевой ткани.
- Поле8. зно бандажирование корсетами слабой, средней, или сильной фиксации в поясничном отделе (в зависимости от выраженности б9. олевого синдрома). В шейном отделе применяется шина Шанца.
- Ортезирование стоп (стельки) для восстановления естественной амортизации и уменьшения ударной нагрузки на позвоночник.
- ЛФК, массаж, физиотерапия (электрофорез, с новокаином, димексидом, гидрокортизоном). При отсутствии противопоказаний, производится тракция позвоночника.
Оперативное лечение показано, когда консервативное неэффективно: при грыжах дисков (грыжесечение), опухолях позвоночника, спинного мозга. При переломах позвонков производится кифо-, вертебропластика, установка титановых имплантов.
Изолированная декомпрессия ущемленного корешка без сопутствующей серьезной патологии производится редко. Отдается предпочтение консервативному лечению.
Спасибо за ознакомление со статьей. Мы подробно рассмотрели причины, симптомы, диагностику и лечение невралгии. Надеемся, статья помогла разобраться в понятии «корешковый синдром».
Помимо данной статьи, на сайте представлено множество другого интересного и качественного материала. Постоянно добавляются свежие статьи. Будем рады новой встрече с Вами.
Невралгия типы, симптомы и лечение
Невралгия относится к сильной стреляющей боли, которая возникает из-за поврежденного или раздраженного нерва. Невралгия может поражать любую часть тела, вызывая легкую или сильную боль. Некоторые лекарства и хирургические процедуры могут эффективно лечить невралгию.
Тяжелая невралгия может повлиять на способность человека выполнять повседневные задачи и может повлиять на качество его жизни.
Невралгия имеет много возможных причин, в том числе:
- инфекции, такие как опоясывающий лишай, болезнь Лайма или ВИЧ
- давление на нервы костей, кровеносных сосудов или опухолей
- другие медицинские условия, такие как заболевание почек или диабет
- старение
В этой статье рассматриваются различные типы невралгии, их симптомы и доступные варианты лечения.
Типы невралгии
Медицинские работники делят невралгию на категории в зависимости от областей тела, на которые она влияет. Ниже приведены некоторые распространенные типы невралгии:
Невралгия тройничного нерва
TN может вызвать стреляющую боль в лице.
Невралгия тройничного нерва (TN) вовлекает тройничный нерв в голове. Он имеет три ветви, которые посылают сигналы от мозга к лицу, рту, зубам и носу.
TN делится на два подразделения: тип 1 и тип 2.
Тип 1 TN вызывает болезненные ощущения жжения или поражения электрическим током в некоторых частях лица. Люди с ТН 1 типа испытывают нерегулярные эпизоды, которые возникают внезапно.
Продолжительность этих эпизодов варьируется у разных людей, но может длиться до 2 минут, согласно данным Национального института неврологических расстройств и инсульта.
Тип 2 TN производит постоянное, тупое ноющее ощущение на лице.
Точная причина TN остается неясной. Однако давление от увеличенного кровеносного сосуда может раздражать или даже повредить тройничный нерв.
Рассеянный склероз (MS) может привести к TN. MS является неврологическим расстройством, которое вызывает воспаление, которое повреждает миелиновую оболочку, окружающую нервные волокна в центральной нервной системе.
Постгерпетическая невралгия
Постгерпетическая невралгия (PHN) является болезненным состоянием, которое поражает нервы кожи.
По данным Центров по контролю и профилактике заболеваний (CDC), PHN является наиболее распространенным осложнением опоясывающего лишая, поражающим около 10–13% людей, у которых оно развивается.
Опоясывающий лишай – вирусная инфекция, которая вызывает пузыри и болезненную кожную сыпь. Вирус ветряной оспы, который вызывает ветряную оспу, остается спящим в нервной системе и активизируется в более позднем возрасте, вызывая опоясывающий лишай.
Когда вирус реактивируется, он может вызвать воспаление нервных волокон. Это воспаление может привести к необратимому повреждению нерва, которое вызывает боль, даже после того, как инфекция стихает.
Затылочная невралгия
Эта форма невралгии поражает затылочные нервы, которые берут начало в шее и посылают сигналы в затылок.
Затылочная невралгия вызывает пульсирующую или стреляющую боль, которая начинается у основания черепа и распространяется вдоль кожи головы. Боль в затылочной невралгии может течь в заднюю часть глаз.
Затылочная невралгия имеет множество потенциальных причин, в том числе:
- внезапные движения головы
- напряженные мышцы шеи
- поражения или опухоли в шее
- воспаленные кровеносные сосуды
- инфекции
- подагра
- сахарный диабет
- травмы шеи
Периферическая невралгия
Периферическая невралгия, или периферическая невропатия, относится к боли, которая возникает из-за повреждения нерва в периферической нервной системе. Это включает в себя все нервные волокна за пределами головного и спинного мозга.
Периферическая невралгия может поражать один нерв или целые нервные группы.
Устойчивое повреждение периферической нервной системы может повлиять на нервы, которые контролируют движения мышц, передают сенсорную информацию и регулируют внутренние органы.
Периферическая невралгия может вызвать боль или онемение в руках, ногах, руках и ногах. Другие симптомы могут включать в себя:
- непроизвольное подергивание мышц или судороги
- потеря координации
- сложность выполнения сложных моторных задач, таких как застегивание рубашки или завязывание шнурков
- гиперчувствительность к прикосновению или температуре
- избыточное потоотделение
- желудочно-кишечные проблемы
- трудности с едой или глотанием
- трудно говорить
Межреберная невралгия
Межреберная невралгия поражает нервы, которые сидят чуть ниже ребер. Врачи называют мышцы в этой области межреберными мышцами.
Несколько потенциальных факторов могут способствовать межреберной невралгии, такие как:
- травмы или хирургические процедуры, связанные с грудной клеткой
- давление на нервы
- опоясывающий лишай или другие вирусные инфекции
Межреберная невралгия вызывает резкую, жгучую боль, которая поражает грудную стенку, верхнюю часть живота и верхнюю часть спины. Определенные физические движения, такие как дыхание, кашель или смех, могут усиливать боль.
Дополнительные симптомы могут включать в себя:
- стеснение или давление, которое обволакивает грудь
- покалывание или онемение в верхней части груди или верхней части спины
- подергивание мышц
- потеря аппетита
Диабетическая невропатия
Диабетическая невропатия является наиболее распространенным осложнением диабета. Поскольку диабет поражает очень многих людей, показатели периферической невропатии в настоящее время начинают расти.
Симптомы включают потерю равновесия и онемения, покалывание и боль. Лучший способ предотвратить диабетическую невропатию – это довести уровень сахара в крови до приемлемого уровня.
Симптомы невралгии
В общем, невралгия вызывает интенсивные и отчетливые симптомы, в том числе:
- внезапные эпизоды сильной стреляющей или колющей боли, которая следует по пути поврежденного или раздраженного нерва
- постоянная ноющая или жгучая боль
- покалывание или онемение
- мышечная слабость
- потеря мышечной массы или атрофия
- непроизвольное подергивание мышц или судороги
Лечение невралгии
Варианты лечения невралгии варьируются в зависимости от типа и тяжести состояния.
Мази, местная нервная блокада и инъекции стероидов могут временно облегчать боль при легкой невралгии.
Лечение сильной боли при невралгии может потребовать рецептурных препаратов, хирургических процедур или того и другого.
Лекарственные препараты
Обезболивающие, как правило, не очень эффективны в борьбе с болью при невралгии. Медикаменты, которые могут лечить основные причины невралгии, включают в себя:
- противосудорожные препараты, такие как карбамазепин, топирамат и ламотригин
- антидепрессанты, такие как амитриптилин
- миорелаксанты, такие как баклофен
- мембраностабилизирующие препараты, такие как габапентин
Хирургия
Некоторые хирургические процедуры могут помочь уменьшить боль при невралгии, когда состояние не поддается лечению.
Примеры хирургических процедур, которые могут помочь в лечении невралгии, включают:
Микрососудистая декомпрессия: помогает удалить увеличенный кровеносный сосуд, воздействующий на нерв. Процедура включает в себя размещение мягкой прокладки между кровеносным сосудом и пораженным нервом.
Стереотаксическая хирургия: это неинвазивная процедура, которая направляет высококонцентрированные лучи в корень поврежденного нерва. Излучение нарушает передачу болевых сигналов в мозг.
Чрескожная баллонная компрессия: это включает в себя введение маленького баллона в пораженный нерв. Воздушный шар надувается, что приводит к контролируемому, преднамеренному повреждению нерва. Эта процедура не позволяет пораженному нерву посылать болевые сигналы в мозг. Тем не менее, последствия процедуры обычно стираются через 1-2 года.
Резюме
Невралгия вызывает болевые симптомы, которые различаются по продолжительности и степени тяжести. Помимо боли, невралгия может вызвать онемение, мышечную слабость и гиперчувствительность.
Если человек не получает лечения, невралгия может помешать его способности выполнять повседневные задачи.
Посоветуйтесь с врачом, чтобы определить лучший курс лечения для их определенных симптомов.
Корешковая невралгия поясничного отдела позвоночника
Что такое корешковый синдром?
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…Читать далее »
Что такое корешковый синдром? Данный вид нарушения представляет собой патологическое состояние, которое развивается на фоне сдавливания нервных корешков, и проявляется болями с локализацией в тех отделах спины, где размещается очаг заболевания.
При иррадиации болевые ощущения могут выражаться в виде кардиалгии, проблем с пищеварительным трактом, поджелудочной железой.
Корешковый синдром называется также радикулопатией и является довольно распространенным диагнозом в неврологической врачебной практике.
Именно поэтому важно понимать, откуда появляется этот недуг и как его лечить правильно, чтобы избежать развития последствий патологического процесса и не допустить возникновения его осложнений.
Что является причиной недуга?
Корешковый болевой синдром в большинстве клинических случаев диагностируется у пациентов с наличием дегенеративных и дистрофических изменений в позвоночном столбе. Заболевание, возникающее на фоне остеохондроза позвоночника, определяется практически у каждого второго носителя основного патологического процесса.
К развитию болезни могут быть причастны также спондилез и грыжи межпозвонковых дисков, при которых нередко именно корешковая боль является первым симптомом заболевания.
Корешковый синдром, вызванный дегенеративными изменениями позвоночника, обычно развивается на фоне перенесенных инфекционных процессов, в результате активации «плохой» наследственности, после нанесенных травм и тому подобное.
Среди других причин корешково-сосудистого синдрома следует выделить:
- туберкулез костей;
- воспалительные процессы специфической природы спинного мозга;
- остеомиелит;
- рост опухоли костной ткани.
Особенности клинической картины
Симптоматика корешкового синдрома позвоночника зависит от места расположения главного очага патологии. Как правило, она проявляется медленно нарастающими болевыми ощущениями и зависит от прогрессирования основного заболевания.
Корешковый синдром шейного отдела
Симптомы корешкового синдрома шейного отдела в виде болей появляются по ходу нервных волокон, которые следует в направлении верхних отделов передней стенки грудной клетки, лопатки, области надплечья. При этом определяется скованность движений в цервикальном сегменте, болезненность при выполнении наклонов или поворотов головы, изменение чувствительности в области верхних конечностей, появление парастезий (ощущение «ползания мурашек», онемение, нарушение температурной чувствительности и тому подобное).
Пациенты жалуются на невозможность подъема руки на определенную высоту, затруднение при выполнении ежедневной работы, ограничение двигательной активности. Чаще всего у людей возникает шейно-грудной остеохондроз с корешковым синдромом.
Корешковый синдром грудного отдела
При локализации очага болезни в торакальном сегменте возникают симптомы корешкового синдрома грудного отдела позвоночного столба. Заболевание протекает по типу межреберной невралгии и характеризуется появлением болевых ощущений по ходу нервов, иногда симулируя боли в области сердца или легких.
Торакалгии, спровоцированные грудной радикулопатией, усиливаются при движениях, зависят от глубокого вдоха и меняют интенсивность при смене положения тела.
Это является их главной диагностической особенностью, которая позволяет отличить их от патологии висцеральных органов.
Корешковый синдром в люмбальной зоне
Люмбалгия с корешковым синдромом на практике проявляется достаточно интенсивными болями в области поясницы, которые могут отдавать в нижние конечности, ягодицу, пятку. Именно пациенты с патологическими проявлениями в люмбальной зоне лучше всех знают, что такое корешковый синдром при остеохондрозе.
Межреберная невралгия – причины, симптомы и лечение
Межреберная невралгия – это болезненное состояние, вызываемое раздражением межреберных нервов либо их сдавливанием. Межреберная невралгия, симптомы которой, как правило, отмечаются у людей старшего возраста, объясняется возрастными изменениями, актуальными для состояния их сосудов. Что касается детей, то у них данное заболевание встречается исключительно редко.
Общее описание
Межреберная невралгия является болевым синдромом, провоцируемым рефлекторно, что происходит, как нами отмечено выше, в результате определенного воздействия на межреберные нервы. Достаточно часто данного типа невралгия возникает на фоне запущенной стадии остеохондроза, что происходит в результате сдавливания, производимого на корешки межреберных нервов межпозвонковыми грыжами.
В качестве других возможных причин возникновения этого заболевания выделяют и ряд заболеваний, к которым в частности относятся гормональная спондилопатия, спондилит, прогрессирующая степень кифоза, новообразования, сосредотачиваемые в области позвоночника, болезнь Бехтерева и пр.
Спровоцировать приступ заболевания может простуда или переохлаждение, отравление или инфекция, психический стресс или травма. Помимо этого, к числу воздействующих на появление межреберной невралгии факторов также причисляют чрезмерные физические нагрузки, осуществляемые с непривычки либо без необходимого предварительного разогрева.
Таким образом, при рассмотрении ряда факторов, можно определить основные причины, приводящие к появлению межреберной невралгии, а именно это интоксикации, охлаждения и инфекции.
Примечательно, что достаточно часто клиническая практика указывает на возникновение межреберной невралгия в результате герпетических поражений. Нередко возникает она и в качестве своеобразного ответа на раздражение, осуществляемое в адрес нервных стволов, что происходит в результате патологического течения процессов в области соседних тканей и органов. В частности к таким процессам могут быть отнесены заболевания ребер и позвоночника, плеврит, деформация области грудной клетки и пр.
Также принято выделять и такую причину возникновения межреберной невралгии (что соответствует обобщенному варианту интоксикации), как прием определенных медпрепаратов, на фоне которого и происходит защемление нервов. Длительное употребление некоторых медикаментов нередко провоцирует развитие осложнений, что происходит из-за актуального в этом случае распада их компонентов в организме.
В целом значительное содержание токсичных веществ, а также вдыхание солей металлов – все это сопутствует поражению нервной системы, нередко провоцируя и межреберную невралгию.
Невралгия межреберная: симптомы
В качестве главного симптома межреберной невралгии выступает боль, которая сосредотачивается в области сердца. Боль эта, по своей сути, отличается от той боли, которая сопутствует сердечным заболеваниям, и, прежде всего, тем, что в случае с межреберной невралгией боль эта имеет нейропатический характер. Иными словами, провоцируют ее те или иные заболевания, связанные с нервной системой, а также с ее элементами или актуальными для них повреждениями.
Появление симптома в виде боли в области ребер объясняется тем, что происходит, как мы уже отметили, сдавливание либо раздражение межреберных нервов – суть процесса вы можете увидеть ниже:

Межреберная невралгия: как происходит сдавливание нервов
Несмотря на то, что природа боли нейропатическая, проявляться она может по-разному, будучи жгучей или ноющей, острой или тупой. В одних случаях больные жалуются на эпизодическое появление боли, в других боль постоянна. Естественно, что учитывая появление боли из-за повреждения, боль, провоцируемая раздражением нервных волокон, усиливается в случае повышения больным двигательной активности. Так, резкое движение корпуса, громкий говор, обычное чихание или резкая смена положения тела – все это при межреберной невралгии приведет к значительному усилению боли.
Рассматривая особенности болевых ощущений при межреберной невралгии, отметим, что проявляются они также и при пальпации определенных участков тела (то есть при их прощупывании). В частности к таким участкам можно отнести, опять же, межреберную область или позвоночник, область грудной клетки и пр. Кстати, в той части грудной клетки, в которой проявляется резкая боль, располагается непосредственно подвергшийся повреждению отрезок нерва.
Примечательно, что длительность боли не может быть постоянной – впоследствии попросту происходит омертвение нервного корешка. Это, в свою очередь, приводит к успокоению больного, который не испытывает симптомы межреберной невралгии и боли в частности. Между тем, это не является исчезновением заболевания. Так, на смену привычному состоянию и ощущениям приходят новые – это уменьшение дыхательного объема, что проявляется в виде поверхностного дыхания больного, что также сопровождается чувством тяжести в грудной клетке.
Боль при межреберной невралгии преимущественно, конечно, сосредотачивается в области между ребер, однако отмечаться она также может и в других областях, к примеру, отдавая под лопатку или к поясничному отделу. Подобное отражение боли зачастую не дает права однозначно утверждать о первоисточнике нервного повреждения.
Помимо боли межреберная невралгия сопровождается и некоторыми другими симптомами. В частности это могут быть отчетливо ощутимые подергивания или мышечные сокращения. Также наблюдаться может интенсивное потоотделение, возможно изменение цвета кожи – она может либо покраснеть, либо, наоборот, иметь очень бледный вид. Не исключается покалывание кожи или потеря чувствительности в определенных участках.
Возникающие боли в области грудной клетки определяются врачами, как, собственно, и самими больными, как «опоясывающие» боли, что объясняется их возникновением вдоль хода межреберных промежутков.
Имеются и некоторые внешние признаки, указывающие на рассматриваемое нами заболевание. Так, больные нередко пребывают в «анталгической» позе, что выглядит так: корпус тела сгибается к здоровой стороне при принятии попыток к сохранению подобного положения. Объясняется это тем, что в результате подобных манипуляций с собственным телом, больной, тем самым, производит растяжение межреберных промежутков. Давление в результате этого уменьшается, нервные окончания раздражаются значительно меньше, что, в конечном итоге, приводит к снижению непосредственно болевых ощущений.
Дополнительную роль в описываемой тактике играет и психологический страх, связанный с ожиданием боли, в результате чего больные стремятся максимально возможное время находиться в подобном положении тела.
Отличие заболевания от болезней сердца
Рассмотрев особенности болевых ощущений и симптоматики в целом, можно подвести определенные итоги. В частности в этом хотелось бы коснуться общности возникающей при данном виде невралгии боли в области грудной клетки с теми или иными заболеваниями, связанными с работой сердечно-сосудистой системы. Именно определение точного характера боли дает возможность отличить друг от друга заболевания, а также выявить причины, эту боль спровоцировавшие.
Следует запомнить, что хотя боль и является основным симптомом, указывающим и на невралгию, и на заболевания сердца, характер этой боли в обоих случаях разнится.
Межреберная невралгия характеризуется постоянной болью, отмечаемой в течение весьма продолжительного временного промежутка. Естественно, что в этом случае устранить ее, используя тот же, можно сказать, традиционный при проблемах с сердцем, нитроглицерин, не удастся. Усиление боли отмечается, как также было указано ранее, в случае любого движения тела или изменения его положения.
Если же речь идет об актуальности какого-либо заболевания, связанного с сердечно-сосудистой системой, то здесь уже имеет место быть периодическая и краткосрочная боль, подавляемая использованием медикаментов (к примеру, все того же нитроглицерина). Спровоцированная заболеванием сердца боль не усиливается в случае каких-либо движений тела.
Также отметим, что для сердечной боли характерным является нарушение сердечного ритма в комплексе с изменением артериального давления (оно либо повышается, либо понижается). Если же речь идет о межреберной невралгии, то ее симптомы исключают подобные проявления, соответственно, пульс и давление остаются в пределах нормы.
Лечение межреберной невралгии
В качестве основы для успешного лечения, несомненно, применяются меры, ориентированные на устранение болевых ощущений. Избавиться же от них можно лишь тогда, когда полностью устранено оказываемое раздражающим фактором воздействие. Как мы выяснили, боль возникает в результате сдавливания и сжатия нервных окончаний, соответственно, больному, в первую очередь, предписываются противоболевые медпрепараты.
В случае обнаружения врачом в ходе обследования неправильности в расположении шейных позвонков и позвонков области грудного отдела, требуется их «возвращение на место», что предполагает необходимость в физиотерапевтических процедурах и в массаже.
Проведение мануальной терапии возможно лишь специалистом, это крайне важно помнить! В противном случае можно не только столкнуться с рядом побочных эффектов, вызванных неумелым вмешательством, но и с инвалидностью.
В качестве дополнительной меры лечения широко применяется и остеопатия, процедуры которой обеспечивают восстановление положения каждой из частей отделов позвоночника в соответствии с принятым анатомическим их расположением. В конечном итоге происходит скорое восстановление кровообращения и нормализация лимфотока, что, в свою очередь, восстанавливает баланс внутренних нервных окончаний, мышц и тела в целом.
Рефлексотерапия также применима в лечении данного заболевания и в восстановлении больного. К этому добавляется физкультура с определенным комплексом упражнений. Эффективное лечение может быть дополнено различными мазями.
Завершая нашу статью, хотелось бы отметить, что межреберная невралгия нередко переходит в хроническую стадию, при которой происходит систематическое повторение болей. Во избежание этого следует пересмотреть собственный образ жизни, сводя к минимуму любого типа нагрузки, это же касается снижения интенсивности занятий спортом. Категорически запрещено употреблять спиртные напитки. Стрессовые ситуации и волнения, как вы знаете, отрицательным образом сказываются на нервной системе, а потому они, по возможности, также должны быть сокращены.
В случае появления актуальной для межреберной невралгии симптоматики необходимо обратиться за консультацией к неврологу, дополнительно может быть назначено посещение мануального терапевта и физиотерапевта.
Межреберная невралгия корешковый синдром – как проявляется, препараты, рекомендации, фото
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…Читать далее »
В течение жизни спина человека испытывает постоянные нагрузки, подвергается травмированию, что не проходит бесследно. Выделяют даже раздел болезней позвоночника и окружающих тканей – дорсопатию. У многих заболеваний позвоночника существует схожий комплекс симптомов – корешковый синдром. В практике часто встречается грудной остеохондроз с корешковым синдромом, симптомы которого ухудшают работоспособность и качество жизни человека.
Корешковый синдром возникает при сдавливании корешков нервов позвоночника (спинно-мозговых нервов) и проявляется по принципу невралгии. Невралгия может возникнуть в любом отделе, но поражение в области груди оказывает влияние на органы грудной клетки, межреберные нервы, что вызывает выраженный синдром болезненности. В медицине синдром называют еще радикулитом, что означает воспаления корешков нервов.
Причины синдрома
Патология вызывается рядом причин, но в целом редко протекает изолированно. В основном сдавливание нервов возникает на фоне дегенеративно-воспалительных процессов позвоночника. Часто причиной синдрома является остеохондроз. В первых стадиях страдают только структурные элементы позвоночника, но с прогрессированием в процесс вовлекаются нервы, которые могут ущемляться. Невралгия нередко захватывает корешки нервов шейно-грудного отдела, вызывая симптомы боли и нарушения чувствительности.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Прогрессирующий остеохондроз или травмы вызывают появление межпозвоночных грыж, которые, в свою очередь, сдавливают нервы, приводя к корешковому синдрому. Поэтому необходимо своевременное лечение таких болезней, как остеохондроз, грыжи, спондилез.
Причины радикулита связаны с нарушением осанки и искривлениями позвоночника шейно-грудного отдела. Если меняется форма естественных изгибов позвоночника, возникает патологический кифоз, сколиоз, то страдают нервы. С возрастом состояние пациента будет только усугубляться. Лечение искривлений осанки нужно начинать с раннего возраста в детстве. Если этого не проводить, то радикулит носит хронический характер.
Также выделяют другие причины патологии:
- Травмирования спины и позвоночника.При этом смещенные диски сдавливают нервы и повреждения в шейно-грудном отделе могут привести к межреберной невралгии.
- Опухоли в области позвоночника.
- Изменения в структуре позвоночника, связанные с инфекционными болезнями (туберкулез костей, остеомиелит).
- Чрезмерные нагрузки позвоночника, переохлаждения приводят к воспалительному процессу и как итогу – корешковому синдрому.
Все части позвоночника, нервы и сосуды в области шейно-грудного отдела взаимосвязаны, и воспаление одних структурных единиц со временем вовлекает в процесс другие. Поэтому врачи рекомендуют своевременное лечение патологий опорно-двигательного аппарата.
Симптомы
Симптомы синдрома тесно связаны с сопутствующей патологией. Невралгия начинается с появления боли в области поражения, по ходу нерва. В шейно-грудном отделе появляются выраженные симптомы межреберной невралгии, то есть боль распространяется по ребру. Поражение нервов, кроме боли, вызывает нарушение чувствительности. На ранних стадиях присутствует нарушение иннервации в зоне поражения, то есть в шейно-грудном отделе позвоночника. Если не проводить лечение, то воспаление затрагивает группу нервов, распространяясь в область плечевого пояс
что это такое, симптомы и лечение
Невралгия, затрагивающая тройничный нерв, диагностируется преимущественно у пациентов старше 50 лет. Заболевание характеризуется внезапными, интенсивными, мучительными болями с локализацией в зоне иннервации тройничного ответвления. Патология в 1,5 раза чаще выявляется у женщин. Распространенность составляет около 3-4 случаев на 100 тысяч населения.


Характеристика
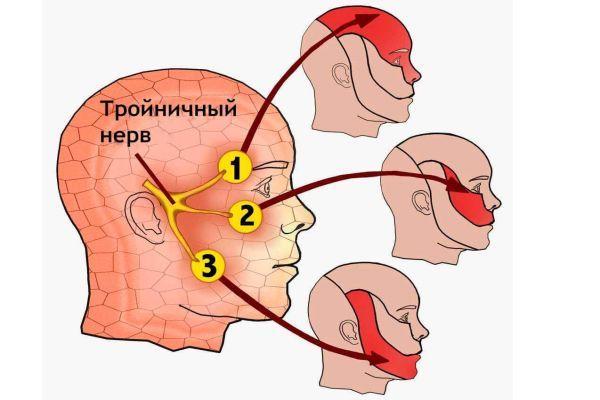
В неврологии тройничный нерв рассматривается, как смешанный, который состоит из разных видов волокон – чувствительных и двигательных. Его ответвления пролегают в области лица, затрагивают полость рта. Они также распространяются на зону жевательных мышц. Тройничный нерв – главное нервное окончание, обеспечивающее чувствительность тканей лица и полости рта.
В его структуре имеются ядра, обеспечивающие чувствительность разного уровня – глубокую и поверхностную. В первом случае речь идет о проприоцептивной (обеспечивающей мышечное чувство – ощущение положения частей лица относительно тела и в пространстве) чувствительности, во втором – о таких ее видах, как тактильная (чувствительность, возникающая при воздействии на кожу механическими стимулами) и болевая.
Невралгия, затрагивающая тройничный нерв – это такое заболевание, которое проявляется острой, поверхностной, колющей болью, что позволяет заподозрить диагноз, учитывая локализацию болезненных ощущений. Часто встречающаяся локализация – зона иннервации 2 и 3 ответвлений на одной половине лица. Невралгия 1 ветви, отходящей от тройничного нерва, диагностируется реже. Где проходят ответвления:
- 1 ветвь. Кожа лба, фронтальная треть волосистого покрова черепа, верхнее веко, область у внутреннего угла органа зрения, глазное яблоко, спинка носа, внутренняя слизистая поверхность носа, мозговые оболочки.
- 2 ветвь. Нижнее веко, область у наружного угла органа зрения, кожные участки боковых медиальных частей лица, в том числе верхние половины щек, верхняя челюсть, в том числе ее внутренняя слизистая поверхность, верхняя губа, гайморова пазуха.
- 3 ветвь. Нижняя губа, нижние половины щек, латеральные отделы боковых частей лица, нижняя челюсть и подбородок, десны и зубы, расположенные в нижней челюсти, внутренняя слизистая поверхность щек, язык, мышцы, осуществляющие жевательные движения.
Невралгия тройничного нервного ответвления проявляется болью и нередко расстройством чувствительности в зоне его расположения. Интенсивные болезненные ощущения возникают под влиянием триггерных факторов или в результате раздражения триггерных точек. Если в патологический процесс вовлекается Гассеров узел (тройничный ганглий, от которого отходят 3 ответвления), проявления заболевания наблюдаются на всех участках иннервации.

Причины возникновения и патогенез
Основная причина, почему развивается классическая невралгия, затрагивающая тройничный нерв – компрессия его корешков в области основания мозгового ствола. Обычно сдавление нервных волокон происходит артериальными, реже венозными элементами кровеносной системы. Симптоматическая форма тригеминальной невралгии развивается на фоне заболеваний и воздействий:
- Кисты в тканях головного мозга.
- Опухоли с локализацией в мозговом веществе.
- Сосудистых мальформаций.
- Стоматологических заболеваний и процедур.
- Рассеянного склероза (если очаг демиелинизации находится в зоне пролегания тройничного нерва).
- Саркоидоза (неинфекционное воспалительное заболевание системного типа, сопровождающееся поражением многих органов и систем).
- Цитомегаловирусной инфекции.
Существует несколько теорий, которые объясняют причины возникновения болезненных ощущений при сдавлении ответвлений V пары черепных нервов. Одна из них рассматривает воспаление нервного ответвления и сопутствующую боль как эпизод фокальной эпилепсии, спровоцированный раздражением ядер тригеминальных нервных волокон.
Другая теория усматривает причину, от чего воспаляется тройничный нерв и возникает боль, в демиелинизации (разрушение защитного миелинового покрытия) нервных волокон, которая происходит в области нейроваскулярного нарушения. Как результат процесса демиелинизации повышается чувствительность волокон к механическим воздействиям.
Большинство специалистов сходятся во мнении, что на первом этапе заболевания происходит демиелинизация волокон, обусловленная постоянным раздражением корешков. Впоследствии постоянное раздражающее воздействие приводит к формированию болевой реакции, которая отличается пониженным порогом возбудимости.
При малейшем раздражении корешки воспаляются, что сопровождается состоянием, когда болят участки иннервации V пары, преимущественно в области лица. В 15% случаев тригеминальная невралгия является следствием стоматологического лечения. Провоцирующие факторы:
- Переохлаждение организма.
- Инфекционные поражения хронического течения, в том числе кариес, пульпит, синусит, ринит.
- Вирусные инфекции (герпес).

Спровоцировать развитие невралгии могут такие заболевания в анамнезе, как боковой амиотрофический склероз или болезнь Паркинсона. По некоторым данным на патогенез тригеминальной невралгии влияет такой провоцирующий фактор, как стрессовые ситуации.
По результатам научных исследований установлено, вазоневральный конфликт выявляется чаще у мужчин. У женщин в патогенезе заболевания чаще лежит множество объединенных факторов. Развитие вазоневрального конфликта никак не связано с такими параметрами, как:
- Возраст пациента.
- Продолжительность заболевания.
- Интенсивность болезненных проявлений.
- Нарушение чувствительности на половине лица, где проходит пораженная ветвь.
Болезни тройничного нерва воспалительного генеза отличаются хроническим течением, проявляются внезапными приступами колющей боли. Болевые атаки чаще спровоцированы вторичными стимулами. Лечение невралгии, затрагивающей тройничный нерв, проводится после тщательной диагностики, с учетом клиники – проявлений заболевания.
Симптоматика
Невралгия, затрагивающая тройничный нерв, проявляется типичными симптомами, что позволяет заподозрить диагноз, провести обследование и назначить лечение. Основной признак – резкая, невыносимая, стреляющая боль обычно с одной стороны, реже в обеих половинах лица.
На протяжении суток может наблюдаться до 40 кратковременных (до 2 минут) болевых приступов. Неизменная локализация болезненных ощущений в определенном месте – характерный признак невралгии, затрагивающей тройничный нерв. Болевая атака происходит спонтанно или под влиянием внешних воздействий. Факторы, провоцирующие приступ:
- Прикосновение к определенному участку лица (умывание, чистка зубов).
- Чихание, кашель.
- Произнесение слов, разговор.
- Пережевывание пищи.
Боль всегда возникает в дневное время. Для типичной формы характерно пароксизмальное течение, когда приступы обострения чередуются с периодами затихания боли. Болезненные ощущения описываются больными, как стреляющие, напоминающие удар током.
Основное проявление атипичной невралгии, затрагивающей тройничный нерв – постоянный характер болезненных ощущений, которые не прекращаются. При этом пациенты описывают боль, как ноющую, обжигающую, пульсирующую. Атипичная форма плохо поддается терапии. Из-за наличия в стволе тройничного нерва симпатических волокон симптомы его поражения нередко дополняются признаками:
- Нарушение функции потоотделения.
- Расстройством трофики (питание тканей на клеточном уровне).
- Вазомоторные (связанные с патологическим изменением тонуса сосудистых стенок) явления.
Подобные симптомы, затрагивающие органы зрения, особенно участок роговицы, чреваты серьезными осложнениями. В анамнезе у пациентов часто выявляются патологии – кариес зубов, герпетическая инфекция, травма в зоне головы.


Диагностика
Воспалительное заболевание тройничного нерва диагностируется на основании характерных симптомов, после обследования врач выбирает тактику лечения с учетом причин, особенностей течения и общего состояния здоровья пациента (наличие сопутствующих хронических болезней). Диагностические критерии при классической форме:
- Длительность болезненных ощущений варьируется от нескольких секунд (обычно в пределах от 3 до 20) до 2 минут.
- Участок локализации боли совпадает с зоной иннервации тройничных нервных ответвлений.
- Патология возникает вследствие нейроваскулярного конфликта – компрессии нервного корешка близко расположенным церебральным сосудом.
- Проявления у одного пациента носят стереотипный характер.
- Отсутствие выраженных неврологических симптомов.
- Болезненные ощущения не связаны с другими заболеваниями и причинами.
В ходе исследования мозга в формате МРТ выявляется нейроваскулярный конфликт в области ответвлений тройничного нерва, что позволяет точно поставить диагноз. Методы инструментальной диагностики (МРТ, КТ) применяются для исключения вторичной формы патологии, когда болезненные ощущения спровоцированы первичным заболеванием – опухолью, аномалиями развития элементов кровеносной системы, инфекционными и демиелинизирующими процессами, цереброваскулярными нарушениями.
При симптоматической форме этиологические факторы включают травматическое повреждение волокон вследствие стоматологического лечения, инфаркт с локализацией в области мозгового ствола, саркоидоз. При помощи компьютерной томографии изучают костные каналы, в которых пролегают черепные нервы, а также выходные отверстия в черепе, служащие для прохождения нервных волокон. При помощи ангиографии выявляют состояние элементов кровеносной системы, питающей мозг.
Дифференциальная диагностика проводится в отношении пароксизмальной гемикрании, пульпита и других болезней, которые сопровождаются схожими симптомами. Дополнительные методы исследования включают анализ крови (общий, биохимический), коагулограмму, иммуноферментный анализ на маркеры гепатита типа B и других вирусов. В рамках диагностики невралгии, затрагивающей тройничный нерв, показаны консультации специалистов – невролога, отоларинголога, стоматолога.

Лечение
Воспаление тройничного нерва – причина, от чего сильно болит определенный участок лица. Большое значение при организации лечения имеет корректная постановка диагноза, исключение других патологий, способных провоцировать болевые приступы. Основной принцип терапии при невралгии, затрагивающей тройничный нерв, устранение болевого синдрома. Другие особенности:
- Оптимизация медикаментозного лечения. Обучение пациента навыкам титрования (определение оптимального количества лекарственного вещества опытным путем) дозы, уменьшение побочных нежелательных явлений после приема фармацевтических средств.
- Своевременное принятие решения о необходимости консультации нейрохирурга.
- Выбор подходящего варианта нейрохирургического лечения.
Особое значение приобретает лечение беременных женщин. Главная задача лечащего врача сохранить красоту и здоровье женщины и плода, обеспечить нормальное течение беременности. Сложности заключаются в невозможности применения препаратов, которые могут быть небезопасными для матери и плода.
К примеру, прием препарата первого выбора при лечении невралгии Карбамазепина коррелирует с увеличением дефицита фолиевой кислоты, который часто выявляется в период гестации и ассоциируется с аномалиями развития плода. Медицинскую помощь при вторичной форме заболевания оказывают в отделении стационара, к примеру, в случаях, когда тригеминальная невралгия коррелирует с опухолью.
К немедикаментозным методам лечения тригеминальной невралгии относят физиотерапевтические процедуры, чрескожную радиочастотную термокоагуляцию, чрескожную электростимуляцию в области Гассерова узла, радиохирургическое воздействие на зону Гассерова узла, электростимуляцию на участке затылочного отрезка нерва.

Медикаментозная терапия
Врач назначает фармацевтические препараты: Карбамазепин или его аналоги Окскарбазепин, Финлепсин, Тегретол. Дозировка и режим приема таблеток подбираются индивидуально в зависимости от частоты приступов и интенсивности боли. Противоэпилептические средства одновременно оказывают противосудорожное, нормотимическое действие – уменьшают проявления расстройств аффективной сферы, в том числе предотвращают колебания настроения и развитие депрессии.
Негативные последствия медикаментозной терапии связаны с побочными явлениями. С целью уменьшения нежелательных эффектов применяют альтернативные препараты – Прегабалин и Габапентин, которые отличаются результативностью и меньшими побочными проявлениями. Эти лекарства хорошо переносятся пациентами даже в случае применения повышенных доз. Максимальная доза составляет до 600 мг препарата ежедневно. Курс терапии длится 4-8 месяцев.
Хирургическое вмешательство
Радиохирургическая операция при помощи аппаратного комплекса Гамма-нож проводится при резистентности (устойчивости) заболевания к медикаментозному лечению. В ходе оперативного вмешательства осуществляется микроваскулярная декомпрессия – устраняется сдавление корешка церебральным сосудом. Проведение радиочастотной термокоагуляции предполагает термическое поражение участка нерва для прерывания передачи болевых импульсов.
Перед оперативным вмешательством проводится профилактическая антибактериальная терапия препаратом Цефазолин. После операции для устранения болевого синдрома пациенту назначают препараты опиоидной группы или противовоспалительные средства нестероидного типа. Противорвотная терапия проводится по показаниям – назначают препараты Метоклопрамид, Ондансетрон.
Физиотерапия
Чтобы эффективно лечить невралгию, затрагивающую тройничный нерв, применяют такие методы, как физиотерапия, рефлексотерапия. Физиотерапевтические методы, такие как электрофорез с анальгетиком, ультразвук в импульсном режиме, вибрационный аппаратный массаж, диадинамические токи, существенно уменьшают интенсивность болезненных ощущений.
Профилактика
Для профилактики осложнений, которые могут возникнуть после стоматологических манипуляций и спровоцировать развитие тригеминальной невралгии, применяют препарат Эторикоксиб, обладающий анальгезирующим действием. Противоболевой эффект наступает в течение 25 минут после приема препарата. Лекарство действует на протяжении 24 часов, что обеспечивает удобство приема – однократно в сутки.


Профилактика патологии предполагает проведение режимных мероприятий – организацию полноценного питания, нормализацию сна, устранение стрессовых воздействий. Рекомендуется избегать употребления слишком холодной или слишком горячей пищи, предотвращать состояния переохлаждения и перегрева. Перегревание возможно при посещении сауны или бани.
Повреждение тройничного нерва, которое приводит к развитию невралгии, сопровождается повторными кратковременными приступами острой, мучительной боли. Своевременная, точная диагностика и корректное лечение помогут уменьшить количество болевых атак или полностью устранить приступы боли.
Просмотров: 48
виды, причины, симптомы, диагностика и лечение
Содержание статьи
Невралгия тройничного нерва – это одно из наиболее встречаемых заболеваний периферической нервной системы, главным клиническим симптомом которого выступают интенсивные боли приступообразного характера, отмечающаяся в иннервируемых участках лица. Для своевременной и эффективной терапии болезнетворных процессов нужно иметь представление о видах невралгий, этиологии их развития, основных симптомах, а также современных методах диагностики и терапии.
Что такое невралгия тройничного нерва?
Тройничный нерв начинается в передней зоне Варолиева моста, который находится возле мозжечковых ножек. Он включает в себя 2 типа корешков: большой чувствительный и маленький двигательный. Эти структуры направлены к верхушкам височных костей.
Волокна двигательных корешков в комплексе с третьей чувствительной веткой выходят через овальное отверстие, а после этого соединяются с ней. В полости впадины возле пирамидных костей находятся структуры полулунного узла. Из них выходят тричувствительные ветви тригеминального нерва.
Тригеминальная невралгия – это патологическое состояние, при котором отмечаются боли по ходу нервных волокон. Структуры тройничного нерва принимают участие в иннервации орбитальной зоны, губ, щёк, дёсен, челюстей и носа.
По ходу нерва к участкам иннервации ветви проходят через различные анатомические структуры, в которых они могут подвергаться раздражениям и сдавливанию. В большинстве случае происходит поражение челюстных ветвей. Невралгия первой ветви отмечается крайне редко.
При поражении тройничного нерва могут развиваться различные нарушения. Чаще всего наблюдается резкое повышение или снижение чувствительности иннервируемых зон. В некоторых ситуациях часть лица немеет, а также отмечаются расстройства подвижности лицевых мышц.
Виды невралгии
Все типы невралгий тройничного нерва делятся на 2 вида:
- Первичная невралгия. Она является отдельным заболеванием и развивается в результате сдавливания волокон нерва или нарушения кровообращения в области поражения.
- Вторичная невралгия. Её развитие обусловлено наличием сопутствующих заболеваний. Среди них чаще всего встречаются доброкачественные и злокачественные новообразования, а также тяжёлые инфекционные поражения организма.
Причины возникновения
Среди факторов, приводящих к образованию патологических процессов в волокнах нерва, наиболее распространёнными являются:
- Сдавливания нервных структур в месте их выхода из черепа. Чаще всего причинами этого выступают травматические поражения височной кости, челюсти, посттравматические рубцы, врождённые аномалии развития костной ткани, доброкачественные и злокачественные новообразования, сосудистые патологии, инсульты головного мозга, артериальная гипертензия, остеохондроз позвоночного столба, острые инфекционные заболевания, склеротическое поражение миелиновых оболочек.
- Болезни нервной системы. К ним относят детский церебральный паралич, воспаление мозговых оболочек бактериальной и вирусной этиологии, рассеянный склероз, эпилепсия, онкологическое процессы и энцефалопатии, которые развиваются в результате травм головы, гипоксии, инфекционного поражения и нарушений метаболизма.
- Одонтогенные факторы. Среди них выделяют зубные флюсы, травмы челюстей, последствия пломбирования и удаления зубов, а также других хирургических манипуляций, проводимых в области лица.
- Воздействие вирусных агентов. Приводить к невралгии тройничного нерва может полиомиелит, вирусы герпеса, а также ВИЧ.
Характер боли и основные симптомы
Клинические проявления при невралгии тройничного нерва делятся на несколько групп – болевой синдром, рефлекторные и двигательные нарушения, а также вегетативно-трофические расстройства. Боли интенсивные, с резким, приступообразным характером. Продолжительность спазмов составляет от нескольких секунд до 4-5 минут. Они могут иметь следующую локализацию:
- Глазная ветвь – лоб, переносица, верхнее веко, внутренний угол глаза, волосистая часть головы, решетчатая пазуха.
- Верхнечелюстная ветвь – верхняя челюсть и губа, зубы, щёки, гайморова пазуха, нижнее веко, слизистые оболочки носа.
- Нижнечелюстная ветвь – нижняя часть щеки, губы и шеи, зубы, затылок, подбородок и передняя поверхность нижней челюсти.
Рефлекторные и двигательные нарушения в большинстве случаев проявляются мышечными спазмами. Во время приступов мышечные волокна круговых мышц глаза непроизвольно сокращаются, что провоцирует развитие блефароспазма. Эти процессы могут распространяться на жевательную мускулатуру, а в запущенных случаях – на всю половину лица.
Вегетативно-трофические расстройства отмечаются во время приступов, и на ранних этапах развития патологических процессов они слабо выражены. Со временем они становятся более заметными и проявляются следующими симптомами:
- слезотечение, слюнотечение, насморк;
- гиперемия кожных покровов;
- сухость или сальность кожи;
- отёки лица;
- выпадение ресниц.

При отсутствии своевременно оказанного лечения происходит образование точек болевой патологической активности в структурах таламуса. Вследствие этого происходит изменение характера и локализации болей. Для этого этапа характерны следующие признаки:
- распространение болевого синдрома на всё лицо;
- гиперестезия кожных покровов;
- перерастание болей из приступообразного характера в хроническое течение;
- усиление вегетативно-трофических нарушений.
В большинстве случаев невралгия тройничного нерва диагностируется у людей возрастом 35-45 лет. Чаще всего поражается правая половина лица. В 5-7% случаев заболевание является двусторонней. Обострение патологических процессов характерно в осенне-весеннее время года.
Диагностика
Для диагностики заболевания необходимо обратиться к неврологу. Установка диагноза происходит на основании жалоб больного, анамнеза заболевания, результатов объективного и неврологического осмотров. Главным диагностическим критерием является наличие точек-триггеров, которые соответствуют ходу веток нерва. С целью уточнения этиологии патологических процессов врач может назначать инструментальные методы обследования:
- Магнитно-резонансная ангиография. Её применяют для обнаружения компрессионных поражений сосудов. Информативность методики высока при наличии больших сосудистых петель или аневризм.
- Компьютерная томография черепа. С её помощью обследуют черепную коробку на предмет изменений в размерах и локализации костных структур. Она даёт возможность обнаружить сужения каналов и отверстий, которые являются воротами для ветвей тройничного нерва.
- Магнитно-резонансная томография головного мозга. Данную методику используют для исключения наличия объёмных образований как причины компрессии нервных волокон.
Невралгии тройничного нерва нужно дифференцировать с прозопалгиями миогенной, сосудистой и психогенной этиологии. Наличие вегетативных расстройств указывает на сосудистую природу пароксизмов. Психогенные лицевые боли отличаются приступообразным характером и разнообразным паттерном болевых ощущений. С целью исключения риногенных, офтальногенных и одонтогенных факторов необходимы консультации отоларинголога, офтальмолога и стоматолога.
Методы лечения

Терапию невралгии тройничного нерва проводят комплексно. Для этой цели используются следующие методики:
- лекарственная терапия;
- оперативные вмешательства;
- физиотерапия;
- гимнастика лица;
- рецепты нетрадиционной медицины.
Медикаментозное лечение
Выбором лекарственных средств, дозировок и длительности курса их применения при тригеминальной невралгии занимается невропатолог. Основными группами препаратов для лечения заболевания выступают:
- спазмолитики и миорелаксанты;
- противосудорожные лекарства;
- нестероидные противовоспалительные средства;
- обезболивающие препараты;
- витаминные комплексы.
Спазмолитики и миорелаксанты используются для лечения невралгий, которые сопряжены с рассеянным склерозом. Они расслабляют мускулатуру и устраняют болевые ощущения. Наиболее эффективными представителями данных групп являются Сирдалуд и Мидокалм.
Сирдалуд эффективно применяется при различных формах тригеминальной невралгии. К побочным действиям средства относятся нарушения сна, слабость, быстрая утомляемость, постоянная сонливость, головокружения, сухость во рту, снижение показателей артериального давления. Суточная доза средства составляет 12-24 мг. Она разделяется на 2-4 приёма с перерывом на одинаковые промежутки времени.
Мидокалм обладает похожим лекарственным эффектом с Сирдалудом. Препарат принимают 3 раза в день, каждые 8 часов. В случае назначения неправильной дозировки возможно развитие головных болей, снижение уровня артериального давления, ощущение мышечной слабости. При непереносимости действующих компонентов средства появляются зуд, крапивница, тошнота и рвота.
Основным противосудорожным препаратом при лечении невралгии тройничного нерва является Фенлипсин. Главным активным компонентов средства является карбамазепин. Приём препарата позволяет избавиться от болевого синдрома, возможных судорог и пароксизмов мышечных волокон. Дозировка рассчитывается на основании наличия данных о весе, возрасте и возможных сопутствующих болезней в анамнезе больного.
Использование лекарства в больших дозах рекомендуется до полной ликвидации болей с дальнейшей поддерживающей терапией. Наиболее распространёнными побочными эффектами лечения Фенлипсином являются тошнота, рвота, повышенная сонливость, расстройства со стороны желудочно-кишечного тракта, а также мышечная атаксия.
В случае отсутствия эффекта при лечении препаратом невролог может назначать приём других лекарственных средств, которые обладают похожим действием. К ним относятся Ламотриджин, Баклофен, Габапентин и Пребалгин.
Баклофен и Ламотриджин являются препаратами выбора при наличии у пациентов рассеянного склероза. Среди побочных эффектов этих средств выделяют гастралгические расстройства, гипотонию, сонливость, головокружения и синдром отмены.
Нестероидные противовоспалительные препараты применяются для устранения воспалительных процессов, которые привели к компрессии волокон тройничного нерва. Среди них чаще всего используются Ибупрофен, Нимесулид, Индометацин. Они не обладают абсолютными противопоказаниями, а также имеют низкую вероятность развития побочных эффектов.
С целью купирования острого болевого синдрома в челюстях, затылке и ушах назначаются обезболивающие препараты. В этом случае наиболее выраженным лечебным эффектом обладают Дексалгин, Баралгин, Парацетамол. Их рекомендуется принимать после приёма пищи. Это позволит снизить влияние активных компонентов на слизистую оболочку желудка. Использование средств данной группы противопоказано при наличии бронхиальной астмы, хронических кровотечений, гастрита, язв желудка и двенадцатиперстной кишки, а также заболеваний печени.
Витамины группы B назначаются в форме таблеток или ампул для инъекций. В качестве основной терапии рекомендуется использование препаратов в виде курса уколов, а при поддерживающем лечении – в форме драже или таблеток. Также возможен электрофорез с витаминами.
Данная группа средств назначается в комплексе с другими медикаментозными препаратами. Витамины способны снижать выраженность болевого синдрома, способствовать восстановлению поражённых нервных волокон, а также повышать эффективность используемых лекарств с низкими дозировками. Это даёт возможность уменьшить негативное воздействие на организм пациента.
К наиболее эффективным препаратам витаминов группы B относятся Нейробион, Мильгамма, Нейромультивит и Комбилипен. В случае их приёма возможно развитие кожных аллергических реакции, аритмий и повышенного потоотделения.
В качестве вспомогательных медикаментозных препаратов возможно использование следующих групп:
- Сосудистые средства. Они способствуют улучшению микроциркуляции, а также повышению активности метаболизма и быстрой регенерации поражённых нервных волокон. Наиболее эффективными лекарствами при лечении невралгии тройничного нерва являются Актовегин и Пентоксифиллин.
- Антибактериальные и противовирусные средства. Их действие направлено на борьбу с патогенными микроорганизмами, которые привели к развитию патологических процессов в структурах нерва. К ним относятся Цефотаксим, Цефуроксим, Цефтриаксон, Циклоферон, Ацикловир, Озелтамивир.
- Кортикостероиды. С их помощью достигается нормализация микроциркуляции и устранение отёков в очагах воспаления. Среди этой группы для лечения невралгии тройничного нерва используют Дексаметазон и Преднизолон.
В восстановительный период возможно назначение Нейромидина. Он улучшает качество проведения нервных импульсов и способствует регенерации поражённых волокон тройничного нерва.
Хирургическое вмешательство

В случае отсутствия эффекта при консервативном лечении заболевания врачи назначают проведение оперативных вмешательств. Для этого используются следующие виды манипуляций:
- декомпрессия нервных структур;
- радиочастотная деструкция поражённых волокон;
- перкутанное удаление воспалённого нерва.
Физиотерапия
Физиотерапевтические процедуры снижают выраженность болевого синдрома, а также ускоряют процессы регенерации поражённых структур. Основными методами физиотерапии при невралгии тройничного нерва являются:
- электрофорез;
- ультравысокочастотное лечение;
- лазерная терапия;
- ультрафиолетовое облучение;
- магнитная терапия;
- электрические токи.
Гимнастика лица
Использование комплекса упражнений при невралгии тройничного нерва позволяет облегчить выраженность приступов болевого синдрома и уменьшить компрессию веток тройничного нерва. Помимо этого, среди положительных эффектов ЛФК выделяют:
- улучшение микроциркуляции;
- повышение проводимости нервных импульсов;
- предотвращение развития застоя в мышцах.
Выполнять упражнения нужно перед зеркалом. Это позволит контролировать процесс. Комплекс гимнастики лица включает в себя:
- повороты и наклоны головы;
- сведение губ в трубочку и растягивание в широкой улыбке;
- втягивание щёк;
- набирание воздуха в щёки с дальнейшим выдохом через узкую щель в губах;
- закрытие и открытие глаз;
- поднятие и опускание бровей.
Народные средства
Использование средств нетрадиционной медицины рекомендуется только после консультации с лечащим врачом. При лечении невралгии тройничного нерва наиболее эффективными рецептами являются:
- Компрессы с варёной свеклой и соком чёрной редьки. Для этого нужно сварить свеклу, тщательно натереть её на крупной тёрке и залить массу соком чёрной редьки. Также можно добавить лавандовую настойку и эфирное масло. Полученную смесь кладут в конвертик из бинта и помещают в ушной проход на стороне воспаления или приматывают к участку, где чаще всего отмечаются боли. Компрессы делают на ночь каждый день на протяжении недели. После этого нужно сделать перерыв на 1-1,5 месяца.
- Чай с мёдом и аптечной ромашкой. После приготовления средства нужно набирать его в рот небольшими глотками и держать 2-3 минуты. Это позволит снизить выраженность клинической картины патологии при поражении верхнечелюстных или нижнечелюстных ветвей нерва.
- Примочки с корнем хрена. Один корень растения натирают на крупной тёрке, после чего полученную массу заворачивают в небольшой кусочек ткани или салфетку и прикладывают к очагу воспаления.
Прогноз
Своевременное обращения к специалистам в 75% случаев обеспечивает полное выздоровление. При отсутствии адекватной терапии невралгия тройничного нерва приобретает хроническое течение, что существенно усложняет лечения.
Неблагоприятное течение болезни отмечается при инсулинозависимом сахарном диабете и артериальной гипертензии. Также неутешительный прогноз наблюдается при глубоких повреждениях ветвей нерва у людей пожилого возраста.
Невралгия тройничного нерва практически не влияет на общее состояние организма человека. Тем не менее, при запущенных случаях возможно развитие пареза и паралича отдельных групп мышц, что оказывает воздействие на ряд социальных и психологических аспектов жизни пациента.
Профилактика
Специфическая профилактика болезни не разработана. Среди неспецифических мер, позволяющих предотвратить развитие заболевания, наиболее эффективными являются:
- своевременное лечение сопутствующих заболеваний, который повышают риск невралгии тройничного нерва;
- контролирование течения уже имеющихся хронических патологий;
- избегание переохлаждений, стрессов;
- регулярное закаливание и повышение иммунной защиты организма;
- ведение активного образа жизни, проведение свободного времени на свежем воздухе;
- посещение плановых медицинских осмотров.

При обнаружении каких-либо симптомов невралгии тройничного нерва рекомендуется немедленно проконсультироваться у невролога. Своевременное обнаружение патологии снижает вероятность развития осложнений и позволяет назначить наиболее эффективную тактику лечения. Это даёт возможность полностью восстановить функцию поражённого нерва и повысить качество жизни пациента.


 Неврологический статус (болевые точки по паравертебральным линиям), выявляет зоны парестезии, гипестезии, выпадения чувствительности. При люмбалгии выявляются симптомы натяжения. Лежа на спине (животе) больного просят поднять вытянутую ногу. Появляется боль в поясничном отделе позв· оночника.
Неврологический статус (болевые точки по паравертебральным линиям), выявляет зоны парестезии, гипестезии, выпадения чувствительности. При люмбалгии выявляются симптомы натяжения. Лежа на спине (животе) больного просят поднять вытянутую ногу. Появляется боль в поясничном отделе позв· оночника. При недостаточности вышеописанных методов, производится МРТ, позволяющая послойно визуализировать мягкотканые структуры и образования (межпозвоночная грыжа, опухоль спинного мозга и т. д.)
При недостаточности вышеописанных методов, производится МРТ, позволяющая послойно визуализировать мягкотканые структуры и образования (межпозвоночная грыжа, опухоль спинного мозга и т. д.)










 Сломать палец ноги можно при аварийной ситуации, падении тяжелого предмета на ступню, аварийной ситуации. Травма широко распространена в быту. Например, перелом пальцев возможен при поездках в общественном транспорте в часы пик или при ношении неудобной обуви, в которой ступня подвергается повышенным нагрузкам. Получить травму можно споткнувшись, оступившись.
Сломать палец ноги можно при аварийной ситуации, падении тяжелого предмета на ступню, аварийной ситуации. Травма широко распространена в быту. Например, перелом пальцев возможен при поездках в общественном транспорте в часы пик или при ношении неудобной обуви, в которой ступня подвергается повышенным нагрузкам. Получить травму можно споткнувшись, оступившись.

 длительного периода восстановления. Рекомендуется:
длительного периода восстановления. Рекомендуется:



 Узнайте, полезно ли при сколиозе плавание в бассейне и нужны ли занятия бассейна.
Узнайте, полезно ли при сколиозе плавание в бассейне и нужны ли занятия бассейна. Проблемы в поясничном отделе зачастую дублируют состояние шейных позвонков. Во время плавания на спине требуется удерживать голову над водой, потому плечи слегка поднимаются, что вызывает перенапряжение мышц. В результате приходится вращать головой, чтобы избежать погружения в воду.
Проблемы в поясничном отделе зачастую дублируют состояние шейных позвонков. Во время плавания на спине требуется удерживать голову над водой, потому плечи слегка поднимаются, что вызывает перенапряжение мышц. В результате приходится вращать головой, чтобы избежать погружения в воду. Узнайте о лечении сколиоза у подростков, характерных симптомах и причинах возникновения патологии.
Узнайте о лечении сколиоза у подростков, характерных симптомах и причинах возникновения патологии.


 Грыжи на пояснице есть, как правило, у каждого второго человека. Всему виной неравномерная нагрузка на позвоночник. В острых стадиях, когда ощущается сильнейшая боль, без лекарств не обойтись. Но когда наступает стадия ремиссии, появляется возможность приступить к вспомогательным методам лечения и профилактики грыж. Сюда же можно отнести и плавание. Недаром многие вспоминают про этот прекрасный спорт, когда начинаются проблемы со спиной.
Грыжи на пояснице есть, как правило, у каждого второго человека. Всему виной неравномерная нагрузка на позвоночник. В острых стадиях, когда ощущается сильнейшая боль, без лекарств не обойтись. Но когда наступает стадия ремиссии, появляется возможность приступить к вспомогательным методам лечения и профилактики грыж. Сюда же можно отнести и плавание. Недаром многие вспоминают про этот прекрасный спорт, когда начинаются проблемы со спиной. Со временем мы начинаем ощущать:
Со временем мы начинаем ощущать: Кроль. Подходит подготовленному к плаванию организму. Мышечный корсет должен быть достаточно укреплен. Дыхательная система человека не должна иметь проблем.
Кроль. Подходит подготовленному к плаванию организму. Мышечный корсет должен быть достаточно укреплен. Дыхательная система человека не должна иметь проблем. Этот небольшой комплекс рассчитан на людей с сильными болевыми ощущениями в области поясницы, с грыжами более 10 мм, для того, кто только начинает плавать. Данный комплекс занятий показано выполнять в течение месяца. По четыре занятия в неделю. При участии инструктора.
Этот небольшой комплекс рассчитан на людей с сильными болевыми ощущениями в области поясницы, с грыжами более 10 мм, для того, кто только начинает плавать. Данный комплекс занятий показано выполнять в течение месяца. По четыре занятия в неделю. При участии инструктора. Водная аэробика
Водная аэробика Бассейн
Бассейн Позвоночник
Позвоночник ГМД
ГМД Аквааэробика способствует общему укреплению здоровья и полезна в период восстановления от позвоночной грыжи.
Аквааэробика способствует общему укреплению здоровья и полезна в период восстановления от позвоночной грыжи. Грыжи дисков разных отделов позвоночника – явление не очень редкое, виною этому малоподвижный образ жизни, неравномерные нагрузки опорно-двигательного аппарата, травмы, нарушения обмена веществ, наследственные факторы и другое.
Грыжи дисков разных отделов позвоночника – явление не очень редкое, виною этому малоподвижный образ жизни, неравномерные нагрузки опорно-двигательного аппарата, травмы, нарушения обмена веществ, наследственные факторы и другое.

 Чтобы лечение принесло максимальную пользу, нужно выполнять и такие рекомендации:
Чтобы лечение принесло максимальную пользу, нужно выполнять и такие рекомендации: Лечь спиной на канат между дорожками бассейна, вытягивая руки над головой, при спокойно лежащих ногах. Это хорошая растяжка для грудины.
Лечь спиной на канат между дорожками бассейна, вытягивая руки над головой, при спокойно лежащих ногах. Это хорошая растяжка для грудины.



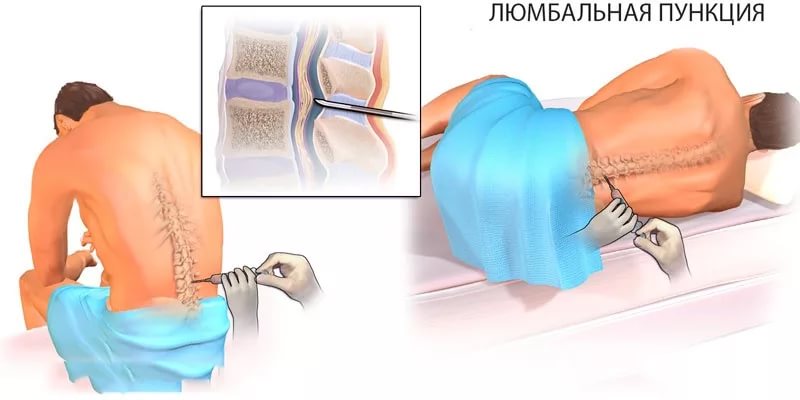 Используется в диагностике воспалительных заболеваний ЦНС, спинного мозга, спинномозговой оболочки, кровотечений (при травмах головы). Также с помощью данного алгоритма в субарахноидальное пространство вводятся различные препараты. Тонкая игла вводится в пространство, где циркулирует спинномозговая жидкость, в районе поясницы. Спинной мозг не достигает этой области, поэтому нет опасности его повреждения.
Используется в диагностике воспалительных заболеваний ЦНС, спинного мозга, спинномозговой оболочки, кровотечений (при травмах головы). Также с помощью данного алгоритма в субарахноидальное пространство вводятся различные препараты. Тонкая игла вводится в пространство, где циркулирует спинномозговая жидкость, в районе поясницы. Спинной мозг не достигает этой области, поэтому нет опасности его повреждения.
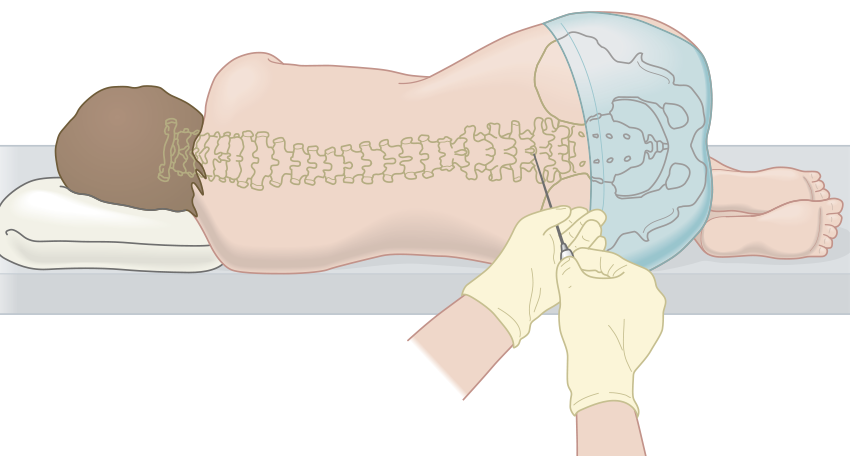

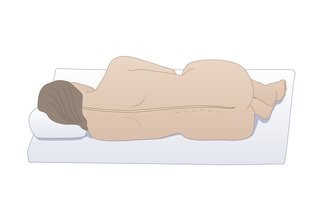 Обычно вы лежите на боку с поднятыми вверх ногами и поджатым подбородком.
Кредит:
Обычно вы лежите на боку с поднятыми вверх ногами и поджатым подбородком.
Кредит: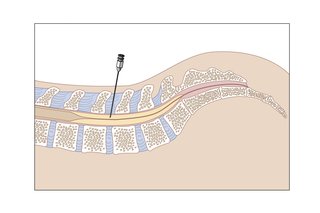 Это позволяет легче вводить иглу между костями.
Кредит:
Это позволяет легче вводить иглу между костями.
Кредит:



 Фокальная корковая дисплазия – это дефект, проявляющийся в ходе развития клеточных структур головного мозга. Проявляется данная аномалия в виде эпилептических приступов, сопровождающихся полной кратковременной потерей сознания.
Фокальная корковая дисплазия – это дефект, проявляющийся в ходе развития клеточных структур головного мозга. Проявляется данная аномалия в виде эпилептических приступов, сопровождающихся полной кратковременной потерей сознания. До недавнего времени медицинская наука выделяла всего два базовых вида дисплазии, однако, в начале 2011 года был принят новый классификатор, предполагающий деление ФКД на три базовых типа.
До недавнего времени медицинская наука выделяла всего два базовых вида дисплазии, однако, в начале 2011 года был принят новый классификатор, предполагающий деление ФКД на три базовых типа.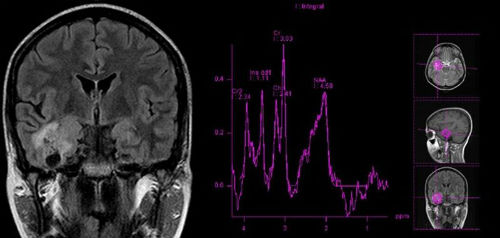
 Прогноз развития заболевания напрямую зависит от типа дисплазии, качества проведенной терапии, а также успешности радикального лечения. В большинстве случаев консервативное лечение дисплазии не приносит эффекта.
Прогноз развития заболевания напрямую зависит от типа дисплазии, качества проведенной терапии, а также успешности радикального лечения. В большинстве случаев консервативное лечение дисплазии не приносит эффекта.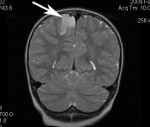


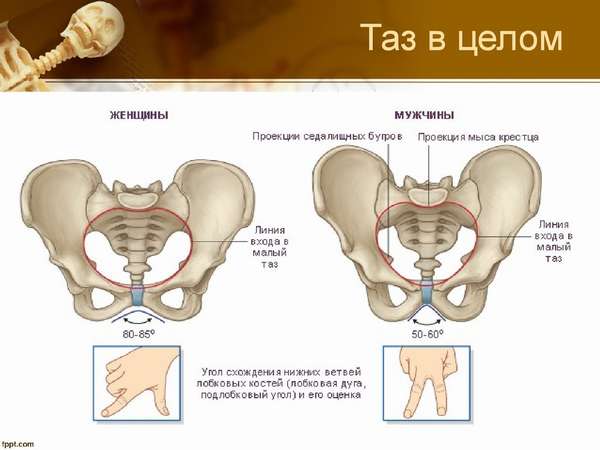
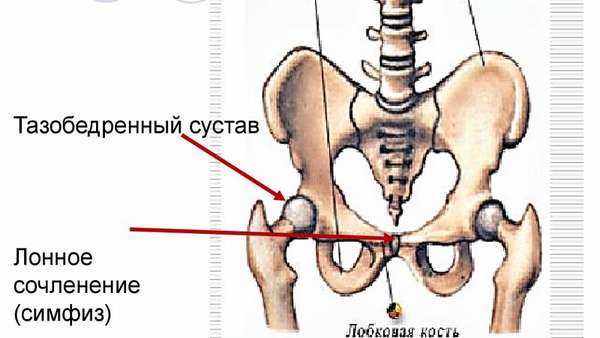
 При остеохондрозе позвоночника хрящевые и костные структуры претерпевают деструктивные изменения. Межпозвонковые диски в результате трансформации костей и хрящей разрушаются. Эластичные сочленения, которые соединяют один позвонок с другим, на ранних стадиях болезни подвергаются деформациям, а затем разрушаются. В запущенных состояниях развивается межпозвоночная грыжа.
При остеохондрозе позвоночника хрящевые и костные структуры претерпевают деструктивные изменения. Межпозвонковые диски в результате трансформации костей и хрящей разрушаются. Эластичные сочленения, которые соединяют один позвонок с другим, на ранних стадиях болезни подвергаются деформациям, а затем разрушаются. В запущенных состояниях развивается межпозвоночная грыжа.
 Завершив основные упражнения для лечения недуга, расслабляют мышцы. Если не выполнить растяжку, мышечная ткань оцепенеет, что вызовет ощущение скованности.
Завершив основные упражнения для лечения недуга, расслабляют мышцы. Если не выполнить растяжку, мышечная ткань оцепенеет, что вызовет ощущение скованности. ЛФК представляет серьезную и высокоэффективную методику, которая требует соблюдения определенных условий:
ЛФК представляет серьезную и высокоэффективную методику, которая требует соблюдения определенных условий:

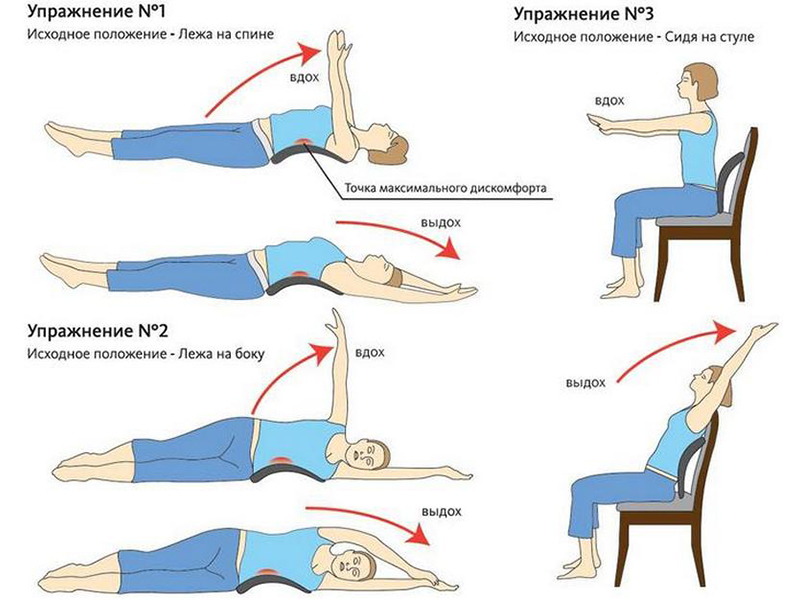









 Если у человека поврежден грудной позвонок, лечить его следует очень осторожно. К основным упражнениям следует предварительно подготовиться. То есть прежде чем выполнять комплекс упражнений при грудном остеохондрозе, лучше сделать себе приятное и принять теплый душ, расслабляющий мышцы. Это даст возможность побороть спазм и убрать боль, возникающую при остеохондрозе позвоночника. Кроме этого, желательно провести легкий массаж проблемной зоны. Перед выполнением ЛФК при грудном остеохондрозе необходимо размяться.
Если у человека поврежден грудной позвонок, лечить его следует очень осторожно. К основным упражнениям следует предварительно подготовиться. То есть прежде чем выполнять комплекс упражнений при грудном остеохондрозе, лучше сделать себе приятное и принять теплый душ, расслабляющий мышцы. Это даст возможность побороть спазм и убрать боль, возникающую при остеохондрозе позвоночника. Кроме этого, желательно провести легкий массаж проблемной зоны. Перед выполнением ЛФК при грудном остеохондрозе необходимо размяться. Лечебная физкультура при грудном остеохондрозе является очень полезной, так как она помогает укрепить этот отдел и улучшить ее подвижность. Сочетать ее следует с физиотерапевтическими процедурами и медикаментозным лечением.
Лечебная физкультура при грудном остеохондрозе является очень полезной, так как она помогает укрепить этот отдел и улучшить ее подвижность. Сочетать ее следует с физиотерапевтическими процедурами и медикаментозным лечением. Часто лечить остеохондроз грудного отдела начинают на запущенных стадиях. Вызвано тем, что симптомы схожи с симптомами заболеваний внутренних органов. О грудном остеохондрозе думают в последнюю очередь. Если удается диагностировать заболевание на ранних стадиях, ЛФК при грудном остеохондрозе результативна.
Часто лечить остеохондроз грудного отдела начинают на запущенных стадиях. Вызвано тем, что симптомы схожи с симптомами заболеваний внутренних органов. О грудном остеохондрозе думают в последнюю очередь. Если удается диагностировать заболевание на ранних стадиях, ЛФК при грудном остеохондрозе результативна.




 По статистике наши ногти и мягкие ткани вокруг них чаще всего страдают от некорректно выполненного гигиенического маникюра или злоупотребления декоративной косметикой. Но самые болезненные ощущения и неприятные последствия для ногтевых фаланг мы испытываем в результате механических травм, в том числе и бытовых, когда ноготь синеет от сильного ушиба или опухают мягкие ткани возле ногтевой пластины после защемления пальца. Если сильно прищемить палец дверью, то на травмированном пальце появляется отек, а под ногтем формируется гематома от внутреннего кровоизлияния в мягкие ткани ногтевого ложа, которая синеет или даже чернеет через некоторое время. Что нужно делать в первую очередь после того, как прищемил ноготь и испытываешь острую нарастающую боль?
По статистике наши ногти и мягкие ткани вокруг них чаще всего страдают от некорректно выполненного гигиенического маникюра или злоупотребления декоративной косметикой. Но самые болезненные ощущения и неприятные последствия для ногтевых фаланг мы испытываем в результате механических травм, в том числе и бытовых, когда ноготь синеет от сильного ушиба или опухают мягкие ткани возле ногтевой пластины после защемления пальца. Если сильно прищемить палец дверью, то на травмированном пальце появляется отек, а под ногтем формируется гематома от внутреннего кровоизлияния в мягкие ткани ногтевого ложа, которая синеет или даже чернеет через некоторое время. Что нужно делать в первую очередь после того, как прищемил ноготь и испытываешь острую нарастающую боль?









 Как выглядит пояс на человеке
Как выглядит пояс на человеке Модель из собачьего меха
Модель из собачьего меха Модель из верблюжьего меха
Модель из верблюжьего меха Продукт из шерсти овцы
Продукт из шерсти овцы Жесткий барсучий мех
Жесткий барсучий мех Платок из шерсти яка
Платок из шерсти яка Шерстяные платки для лечения спины
Шерстяные платки для лечения спины