Болят ли кости при остеопорозе – какие бывают в суставах, позвоночнике, спине, ногах, болят ли кости, лечение сильных болей, синдром
Боли при остеопорозе
Остеопороз — заболевание, приводящее к разрушению костной ткани, первым признаком которого является боль в костях. Его причина — нарушения обмена веществ, поэтому при костных болях неясного происхождения можно уточнить диагноз при помощи анализов крови.
Куда девается кальций
Кость состоит из сетчатого белкового «скелета», в ячейки которого откладываются соли кальция и фосфора. Именно этим объясняется ее прочность: если бы кость была просто твердой, она оказалась бы хрупкой, как фарфор, но белковая основа сообщает ей необходимую гибкость. В процессе развития человека — начиная еще с внутриутробного периода — формируется сперва гибкая «матрица» будущей кости, а кальцием она наполняется уже позже. Уровень насыщенности кости кальцием различается в разные периоды жизни. Отчего это зависит?
Дело в том, что обеспечение твердости нашего скелета — не единственная забота кальция. Он необходим для сокращения мышц — в том числе и сердечной. Поэтому понижение уровня кальция в крови ниже некоего «прожиточного минимума» совершенно справедливо рассматривается организмом как ситуация, угрожающая жизни. А скелет — это огромный «запас» кальция, из которого его при необходимости можно брать.
Читайте также:
Психогенная боль в спине
Костный «индикатор»
Регуляцией уровня кальция в крови занимаются два гормона: кальцитонин (его выделяет щитовидная железа) и паратгормон (продукт паращитовидных желез — маленьких образований на задней поверхности щитовидной железы). Если кальция в крови достаточно, кальцитонин «загоняет» его в кости. Но если уровень этого металла в крови падает, паратгормон «вытаскивает» его из костной ткани, чтоб не остановилось сердце.
Очевидно, что при нарушениях в выработке этих гормонов непременно возникнут симптомы со стороны костей, причем зачастую они бывают одними из первых. В зависимости от характера гормональных нарушений выделяют следующие виды остеопороза.
Тиреоидный остеопороз

Тут все несложно. Гипофункция щитовидной железы — недостаток кальцитонина: кальция много в крови, а в кости он не попадает, развивается остеопороз. Кроме ноющих неясных болей в костях снижение функции нашего «щита» проявляется и другими симптомами: вялость, слабость, ощущение общей заторможенности, сухость и бледность кожи, ломкость волос, отечность лица, урежение пульса, снижение иммунитета. Уточнить диагноз поможет анализ крови на тиреотропный гормон (ТТГ) в комплексе с кальцитонином. ТТГ изменяется и в случае понижения, и в случае повышения функции щитовидной железы, поэтому начинать обследование нужно именно с него, а не с визуализационных методов (УЗИ).
Паратиреоидный остеопороз
Здесь все наоборот. Паратгормон, как мы помним, «выгоняет» кальций из костей в кровь. При гиперфункции паращитовидных желез паратгормона слишком много, он действует очень активно, что опять способствует развитию остеопороза. Однако избыток кальция в крови тоже ни к чему хорошему не приводит. Чрезмерно длительные сокращения — спазмы — гладкой мускулатуры кишечника вызывают запоры и боли в животе. Почки, пытаясь вывести избыток кальция, работают «на износ», в них могут появляться камни-кальцинаты, мочевыделение увеличивается и ощущается сильная жажда. Разобраться в такой ситуации помогут анализ крови на кальций и фосфаты и определение кальция в суточной моче.
Эстрогензависимый остеопороз

Опосредованно на уровень кальция влияют также женские половые гормоны — эстрогены. Именно поэтому их снижение в перименопаузальном периоде может приводить к развитию остеопороза.
Воздействие эстрогенов на костную ткань — сложный многоступенчатый процесс. Интересно, что эти гормоны влияют не только на обмен кальция, но и на общее состояние «белкового скелета». С точки зрения природы все довольно логично: юная девушка (с высоким уровнем эстрогенов) должна быстро залечивать любые травмы, а вот немолодой, которая уже выполнила репродуктивную функцию, такая способность как бы уже не обязательна. Против природы не пойдешь, однако нам не хочется соглашаться с природными механизмами.
Поэтому всем женщинам, вступающим в пременопаузу, рекомендуется обсудить со своим гинекологом вопрос профилактики остеопороза — она куда эффективнее лечения. Основные анализы, которые может назначить врач: определение в крови кальция и костной фракции щелочной фосфатазы и количество кальция в суточной моче.
Любые подозрения на остеопороз должны быть подтверждены денситометрией — измерением плотности костной ткани. Наиболее точным вариантом является двуэнергетическая рентген-денситометрия. Как любой рентгеновский метод, она не совсем безвредна, однако существует альтернатива — УЗ-денситометрия. Так что поставит диагноз в любом случае несложно — главное сделать это вовремя.
Будьте здоровы!
Лидия Куликова
Фото istockphoto.com
apteka.ru
Бывают ли боли в костях при остеопорозе: как снять боль
Один из частых симптомов остеопороза – это ярко выраженные боли в костях. Важно не только бороться с возникающим от такой болезни болевым синдромом, но и проводить четкое, целенаправленное длительное лечение, сочетающее в себе гимнастику, диету и другие приемы. Разберемся, почему все-таки возникают боли при остеопорозе и что нужно делать, чтобы с ними бороться.
Что такое остеопороз
Остеопороз – это заболевание костей. Оно характеризуется утончением костной ткани. Может поражать любой отдел скелета, в том числе позвоночник, тазовые кости, череп.
Возникает болезнь как из-за старения, так и в силу вымывания из организма кальция и других полезных веществ. Кроме того, затормаживается деление клеток, ответственных за наращивание кости и поддержание ее в стабильном состоянии. Иногда недуг проявляется и из-за локальных поражений. К примеру, остеопороз турецкого седла возникает из-за постоянного давления опухоли.
Опасна болезнь тем, что кости становятся слишком хрупкими и могут быстро ломаться. Они теряют и важную защитную функцию, к примеру позвоночный столб больше не может нормально оберегать спинной мозг.
Одним из дополнительных факторов, ухудшающих состояние больного, становятся боли в костях при остеопорозе.
Причины боли в костях при остеопорозе
Если на вопрос о том, болят ли кости при остеопорозе, можно дать однозначно положительный ответ, то с определением причины такого болевого синдрома все уже сложнее. У большинства пациентов неприятные ощущения возникают из-за того, что сама структура кости начинает меняться. Такой процесс называется «деструкция». Из-за этого возрастает давление на нервные волокна, а также на прилегающие ткани.
Локализация болей
В большинстве случаев болевой синдром привязан к месту локализации заболевания. Однако это не говорит о том, что если у вас боли в спине, то страдает исключительно позвоночник. Рассмотрим три основных области локализации таких ощущений.
Спина
Один из наиболее часто встречающихся вариантов проявления. Боли при остеопорозе позвоночника чаще всего сосредотачиваются в поясничном отделе. Их главная опасность в том, что далеко не каждый врач сразу может поставить нужный диагноз. Некоторые даже списывают такие проявления на заболевания почек. Как итог – человек долго лечится препаратами, многие из которых только провоцируют вымывание кальция и усугубляют ситуацию.
Немало пациентов узнает о причинах своего недомогания очень поздно, когда начинают появляться трещины в позвонках, онемение конечностей, скованность движений.
Суставы
Ограничений по области расположения поражаемых суставов нет. Человек в таком случае иногда затрудняется повернуть кисть руки или ему становится сложно ходить.
Особенно часто страдает тазобедренный сустав и колени. Причина в том, что именно на эти части нашего скелета приходится самая большая нагрузка. Здесь тоже есть проблема неправильной постановки диагноза – многие симптомы медики приписывают артрозу и артриту, а борьба с ними иногда может усугубить остеопороз.
Такой недуг часто сопровождается воспалением – в районе поражения увеличивается температура тканей и появляется припухлость.
Нижние конечности
Заболевание может проявлять себя как при небольших прогулках, так и при ходьбе на дальние дистанции. Пациент в этом случае будет чувствовать не только боль, но и утомленность. Единственным методом снять ощущения без медицинских препаратов становится отдых – чем больше времени вы проводите в покое, тем быстрее успокаивается боль.
Чем снять боль при остеопорозе
Важно ответить на вопрос, чем снять боль при остеопорозе, будь то острый приступ или хронические неприятные ощущения. Есть три категории лекарств – антиостеопоротические, нестероидные и неопиоидные анальгетики.
Антиостеопоротические препараты
Использование таких медикаментов направлено на устранение самого заболевания – боль уходит именно за счет восстановления прочности и нужной толщины костной ткани. К ним относятся такие разновидности, как «Гепарин» и «Циклоспорин».
Нестероидные противовоспалительные препараты
К этой категории относятся лекарства местного и системного действия. Среди них можно выделить такие, как «Вольтарен», «Ибупрофен» и «Диклофенак». Чаще всего используются в том случае, если начинается воспалительный процесс. Подходят для нанесения на суставы и кожу, к примеру в районе поясницы.
Неопиоидные анальгетики
Главное достоинство таких препаратов для снижения болевого синдрома – они не оказывают на человека дурманящего эффекта. Есть множество разновидностей таких лекарств: «Ибупрофен», «Кетопрофен» и другие.
Электротерапия
Важно не только понять, какая боль при остеопорозе, но и выбрать подходящий метод физиотерапии. Одно из направлений – это электротерапия. В ходе сеанса на ткани начинает воздействовать электрическое поле. Это направлено на прогрев кожных покровов, стимуляцию кровообращения и обмена веществ.
Среди ограничений в использовании метода – наличие в теле больного кардиостимулятора или различных металлических изделий, которые могли бы вступить в резонанс с создаваемым полем.
ЛФК
Несмотря на то, что, когда у пациента болит спина при остеопорозе, врачи часто назначают лечебную физкультуру, это может быть опасно. В частности, нельзя работать с нагрузками, потому что может произойти перелом. Всячески стоит избегать и нагрузки на суставы. Если у вас есть такой симптом, как острый сильный приступ боли, от ЛФК также стоит отказаться.
Назначается процедура в том случае, если у пациента хронические боли. Упражнения нужны для того, чтобы укрепить мышцы человека. Чем они сильнее, тем меньше нагрузка на кости. Именно повышенные нагрузки часто становятся причинами боли.
Ношение корсета
Часто пациентам также назначается ношение корсета. Это не лечебный метод, но хороший способ снизить боль в спине, так как позвоночный столб фиксируется и это не дает возникать многочисленным болевым проявлениям.
Вместо корсета на другие части тела можно надевать манжеты, крепкий бандаж. В случае поражения позвоночника в шейном отделе люди носят жесткие воротники.
Помните о том, что подбор подходящего варианта корсета должен вестись исключительно врачом. Он знает все анатомические особенности пациента, а также интенсивность протекания у него заболевания. В результате он сможет подобрать вариант с нужным уровнем жесткости.
Как видите, на вопрос о том, бывают ли боли при остеопорозе, можно ответить утвердительно. Главное – выбрать правильный метод их купирования и последующего лечения недуга.
dcenergo.ru
Боли при остеопорозе в костях: лечение препаратами, физкультура
Боли в костях могут возникать по разным причинам. Одна из самых распространенных – это остеопороз. Такая патология встречается в основном у людей пожилого возраста, так как связана она с потерей кальция костной тканью. Боли при остеопорозе имеют одну особенность – они никогда не бывают сильными. А опасность этого заболевания в том, что протекает оно в основном скрыто. Только на последних стадиях, когда кость уже разрушается или происходит перелом, симптомы могут стать более выраженными.
Что такое остеопороз
Костная ткань человека отличается не только прочностью, но и упругостью. Поэтому кости могут противостоять различным нагрузкам. Такая особенность объясняется особым строением костной ткани. Она состоит из сетчатой белковой матрицы, обеспечивающей гибкость кости. Ячейки этой сетки наполняются кальцием и фосфором. Именно эти минералы обеспечивают прочность костей. Но не всегда присутствует в организме достаточное их количество. Уровень кальция неодинаков в разные периоды жизни. Больше всего его в среднем возрасте, потом из-за замедления обменных процессов он усваивается хуже. А так как этот минерал необходим еще и для работы сердечной мышцы, то прежде всего он идет туда, иногда для этих целей берется даже из костей.
Связано понижение уровня кальция не только со скоростью обменных процессов или с его малым поступлением из пищи. В распределении минералов участвуют гормоны щитовидной железы, а также эстрогены, поэтому проблемы с костями могут начаться из-за гормональных сбоев. Этим объясняется то, что остеопорозом болеют в основном женщины после начала менопаузы. Но в последнее время это заболевание стало встречаться чаще, даже у молодежи. Связано это с некачественным питанием, малоподвижным образом жизни, вредными привычками. Все эти факторы приводят к снижению уровня кальция.
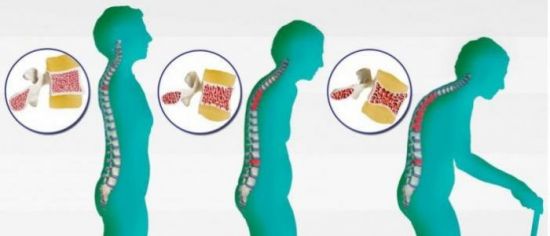
Характерным симптомом остеопороза является уменьшение роста и появление сутулости
Особенности симптомов
Разрежение костной ткани происходит постепенно. Поэтому на начальных стадиях остеопороз никак не проявляет себя. Постепенно могут появиться ноющие боли в костях. Они еще называются «болями усталости», так как возникают только после длительной нагрузки и стихают во время отдыха. Обычно пациент испытывает неприятные ощущения во время долгого пребывания на ногах или же после сохранения неподвижной позы не менее 30 минут. При длительном стоянии может начать болеть спина в области поясницы или между лопатками, а после ходьбы или бега – ноги. Боли разной степени интенсивности при остеопорозе ощущают около 60% пациентов.
Такие неясные ощущения продолжаются долго, иногда несколько лет. Часто больной даже не подозревает о наличии у него остеопороза, считая, что просто переутомился. Но внезапно при малейшем ударе или падении происходит перелом костей. Ведь костная ткань стала менее прочной, и даже незначительное воздействие может привести к ее повреждению. Обычно в первую очередь подвержены переломам самые тонкие кости из тех, что выдерживают большую нагрузку: позвонки, локтевая или лучевая кости, шейка бедра. Особенно часто случается компрессионный перелом позвоночника. При этом человек сразу может не заподозрить, что падение или ушиб привели к серьезной травме. Ведь боль при этом также стихает в лежачем положении. Но возникает она уже через 5-10 минут стояния и имеет большую интенсивность.
Остеопороз можно распознать даже на начальной стадии, если быть внимательнее к своему состоянию. Очень важно обратить внимание на его первые признаки, чтобы не допустить серьезной деформации скелета. Прежде всего, у человека уменьшается рост. Это происходит за счет «проседания» позвонков, уменьшения их высоты. Спина человека становится сутулой, образуется горб. Из-за этого живот начинает отвисать, и спереди появляются кожные складки.
Кроме этого признака есть несколько других симптомов, по которым можно заподозрить остеопороз на начальной стадии:
- ломкость и расслоение ногтей
- раннее появление седины;
- пародонтоз;
- появление судорог в ногах по ночам.

Ноющие боли при остеопорозе часто возникают после длительного сидения
Характеристика болей
Боли при остеопорозе бывают разными. Чаще всего они ноющие, несильные, может возникнуть ощущение покалывания. Но иногда возникают жгучие, сверлящие, режущие или тянущие боли. Может появиться чувство тяжести или сильной усталости в костях. Нередки также ощущения жжения, жара или онемения. Причем, дискомфорт может распространяться по всему скелету, даже на мышцы. Чаще всего болит поясница, колени, тазобедренные суставы, голеностоп и пятки, иногда могут появиться головные боли.
В основном дискомфорт возникает после нагрузок, причем, не только двигательных, но и после длительного поддержания статичной позы. Их также может вызвать резкое движение, прыжок, несильный удар, поднятие тяжестей. Боли могут возникать также от переломов, трещин в костях или осложнений в виде остеоартрита. Обычно больному становится легче, когда он ложится. Поэтому дискомфорт усиливается к вечеру, а под утро боли стихают.
Особенно часто при остеопорозе болит позвоночник. Связано это с тем, что кости становятся менее плотными. Из-за этого под действием нагрузки уменьшается высота позвонков. В них могут возникать микропереломы, которые иногда остаются незамеченными. Но они приводят к деформации позвоночника, при этом возможно защемление нервных корешков. В течение 2-3 недель после травмы возникают простреливающие боли, которые часто принимаются за радикулит, остеохондроз или приступ стенокардии.
Локализоваться такие боли могут в разных отделах позвоночника. При сидячей работе, особенно перед компьютером, возникают ощущения покалывания или онемения в верхней части спины и в шее. Такие ноющие боли усиливаются при резких движениях, но, когда больной принимает удобное положение – ляжет и расслабится, они стихают.
В грудном отделе позвоночника из-за особого его строения, болевые ощущения более сильные. Резкая простреливающая боль связана с тем, что позвонки сжались и сдавили нервные окончания. При этом самостоятельно такие симптомы не исчезают. Часто у больных возникают болевые ощущения также в пояснице. Они появляются после длительного сидения, наклонов или поворотов туловища и могут быть достаточно сильными. При этом боли распространяются вверх по позвоночнику и вниз – к тазовым и бедренным костям.
Реже при остеопорозе появляются болевые ощущения в суставах. Сначала их могут принимать за артроз или артрит. Особенно страдают колени, которые при ходьбе постепенно разрушаются. Боли при этом обычно сильные, резкие. Подобное положение возникает также при поражении тазобедренных суставов. Опасность этого еще в том, что восстановить кости в этом месте практически невозможно, поэтому при переломе шейки бедра пациенту с остеопорозом грозит инвалидность. Суставы верхних конечностей болят не так сильно, но ноющие боли после нагрузки могут распространяться по всей руке, причиняя серьезный дискомфорт.
Снятие болей
Терпеть боль нельзя в любом случае. Но при остеопорозе такие ощущения сигнализируют о том, что костная ткань постепенно разрушается. Поэтому отсутствие лечения приведет к прогрессированию патологии, вызовет ухудшение состояния. Считается, что полностью вылечить остеопороз невозможно. Только грамотно подобранная терапия способна остановить разрушение костей и избавить пациента от страданий. Но для этого необходимо комплексное лечение, которое продолжается постоянно.
Чтобы избавиться от острых и хронических болей при остеопорозе, чаще всего применяют обезболивающие или нестероидные противовоспалительные средства. Но только такая терапия неэффективна. Чтобы боли не вернулись, необходимо остановить разрушение костей и наладить обменные процессы. Для этого применяется комплекс мер.

Избавиться от болей при остеопорозе можно только с помощью комплексного лечения, включающего особую диету, физическую активность и другие методы
Лекарственные препараты, восполняющие количество кальция в крови, при остеопорозе необходимы. Это может быть Кальций Д3 Никомед, Кальция глюконат, Кальцемин и другие. Но для того, чтобы этот минерал поступал именно в кости, необходимо принимать бисфосфонаты. Эти препараты нормализуют деятельность клеток, которые регулируют восстановление костной ткани. Наиболее эффективны лекарства Бонвива, Тилудронат, Бондронат или Эпидронат.
Всем пациентам с остеопорозом рекомендуется носить индивидуально подобранные ортезы. Корсет помогает зафиксировать позвоночник в нужном положении, что способствует улучшению кровообращения и обменных процессов. Ортезы или бандажи для суставов помогают избежать переломов и снижают нагрузку на кости, замедляя их разрушение. Это тоже способствует уменьшению болей.
Физиотерапевтические процедуры также применяются при остеопорозе. Электромагнитные импульсы, направленные на кости, нормализуют баланс клеток остеобластов и остеокластов. Этот метод более эффективен в молодом возрасте, когда ткани еще способны к восстановлению. Для снятия болей применяются также лазеротерапия, инфракрасное облучение, грязевые аппликации, озокерит.
Лечебная физкультура необходима даже в запущенных стадиях остеопороза. Многие пациенты боятся двигаться, чтобы не получить перелом. Но отсутствие движений приводит к еще большему замедлению обменных процессов и кровообращения, происходит атрофия мышц, а костная ткань разрушается еще быстрее.
Для восполнения количества кальция в крови очень важно соблюдать особую диету. В рацион обязательно включаются молочные продукты, особенно творог и натуральные йогурты, зелень, сухофрукты, семена кунжута. Для восполнения недостатка витамина Д3 нужно есть яйца, печень, жирную рыбу. Желательно отказаться от кофе, алкоголя и других продуктов, которые замедляют усвоение кальция.
Дополнительно можно использовать дыхательную гимнастику, йогу, плавание, иглорефлексотерапию, аккупунктуру. Многим пациентам помогают различные компрессы на основе народных рецептов.
При неэффективности консервативной терапии могут быть использованы инвазивные методы – вертебропластика или кифопластика. Это введение в тела позвонков особого цементирующего вещества, которое повышает их прочность.
Для снятия болей особенно эффективны нестероидные противовоспалительные препараты
Обезболивающие препараты
Для купирования острых болей, а также для облегчения состояния больного при постоянных болевых ощущениях при остеопорозе обычно применяются обезболивающие препараты периферического действия. При этой проблеме они более эффективны, чем средства, влияющие на центральную нервную систему. Это все препараты на основе парацетамола, ацетилсалициловой кислоты, метамизола натрия. Чаще всего применяются Анальгин, Баралгин, Аспирин, Панадол, Эфералган и другие.
Многие врачи вместо этих препаратов рекомендуют современные нестероидные противовоспалительные средства. Считается, что они более безопасны и быстрее снимают боль. Подбором таких средств должен заниматься специалист, так как некоторые из них нежелательно принимать в пожилом возрасте. Чаще всего назначаются Лорноксикам, Ортофен, Кетонал, Нурофен. Можно принимать их в таблетках или использовать мази на их основе: Вольтарен, Диклак, Долобене, Найз.
Иногда при сильной боли пациенту помогают только опиоидные анальгетики. Но такие препараты нужно принимать с осторожностью, так как они могут привести к потере равновесия, что увеличивает риск перелома. По этой же причине нежелательно принимать миорелаксанты, хотя они способны немного облегчить состояние больного.

Специальные упражнения при остеопорозе улучшают обмен веществ и укрепляют мышечный корсет, что способствует уменьшению болевых ощущений
Лечебная физкультура
Главная цель гимнастики при остеопорозе – улучшить обменные процессы и укрепить мышечный корсет. При этом мышцы немного будут снимать нагрузку с костей, поэтому боль уменьшится. Упражнения нужно выполнять медленно, плавно, избегать поднятия тяжестей, резких поворотов, скручивания позвоночника. Но желательно, чтобы гимнастика выполнялась регулярно. Постельный режим рекомендуется соблюдать недолго, только при очень сильных болях или после переломов.
Упражнения при остеопорозе должны назначаться врачом индивидуально в зависимости от возраста пациента, состояния его здоровья и степени выраженности патологии. В основном рекомендуется выполнять упражнения для спины, так как позвоночник страдает от разрежения костной ткани больше всего. Например, можно делать такие упражнения:
- ходить на месте;
- поднимать руки вверх, стараться тянуться за ними всем телом;
- поднимать плечи к ушам;
- выполнять вращательные движения вытянутыми в стороны руками;
- лечь на спину, приподнимать голову и тянуться подбородком к груди;
- стать на четвереньки, на вдохе выгибать спину, а на выдохе – прогибаться;
- стоя около стула, держаться за него одной рукой, выполнять медленные махи ногой в сторону, назад и вперед.
Боли при остеопорозе – это частое явление. Несмотря на то, что многие считают их неизбежными, бороться с ними нужно. Правильно подобранная терапия может облегчить состояние больного, уменьшить дискомфорт и остановить разрушение костей.
dialogpress.ru
Боли при остеопорозе: как болит, обезболивающие, как снять?
Боли при остеопорозе – очень частый симптом данного заболевания. Вопреки заблуждению многих людей, при остеопорозе болят не только кости, боль локализуется и в суставах. В том числе страдает позвоночник, причем больше всего болевой синдром затрагивает поясничных отдел.
Реже встречаются головные боли, а вот боли в ногах (в том числе в пятках) – классика жанра. Лечение болезненного синдрома при остеопорозе – дело иногда очень тяжелое. На последней стадии заболевания должный обезболивающий эффект таблетки дать не могут и часто приходится решаться на уколы препаратами для обезболивания (ненаркотическими).
1 Есть ли боли при остеопорозе?
Бывают ли боли при остеопорозе костей? Остеопороз многими людьми рассматривается как заболевание, при котором наблюдается лишь ломкость (хрупкость) костей. На самом деле при данном заболевании возникает и болевой синдром, причем разной интенсивности.
Кости при остеопорозе болят, как правило, при нагрузках. Но бывает больно и в спокойном состоянии, даже если пациент пребывает в лежачем положении. При этом сильные боли наблюдаются сравнительно редко и в результате осложнений (трещины в костях, незамеченные надломы).

Боли в пояснице при остеопорозе
При диффузном остеопорозе боли чаще всего наблюдаются в пояснице, тазобедренных суставах и в голеностопе при ходьбе.
1.1 Почему возникают?
Казалось бы, при остеопорозе есть проблемы с самой структурой кости – она теряет массу, становится не такой прочной, но откуда берутся боли? Все просто: на фоне нарушения структуры кости происходит ее постепенная деструкция.
Деструкция протекает как сама по себе (особенность течения болезни), так и в результате физической активности (а ее избежать невозможно). Тем сильнее деструкция, чем больше снижена активность организма больного.
Это значит, что у молодых людей процесс деструкции обычно медленный, тогда как у людей преклонного возраста она протекает быстрее, и за непродолжительное время может привести к инвалидности.
2 Где, что и как болит при остеопорозе?
Болезненные ощущения при остеопорозе неспецифические, и напоминают симптомы других заболеваниях. У 60-70% пациентов болевой синдром столь слабый, что больше напоминает средний дискомфорт, и это на самом деле проблема. Почему?
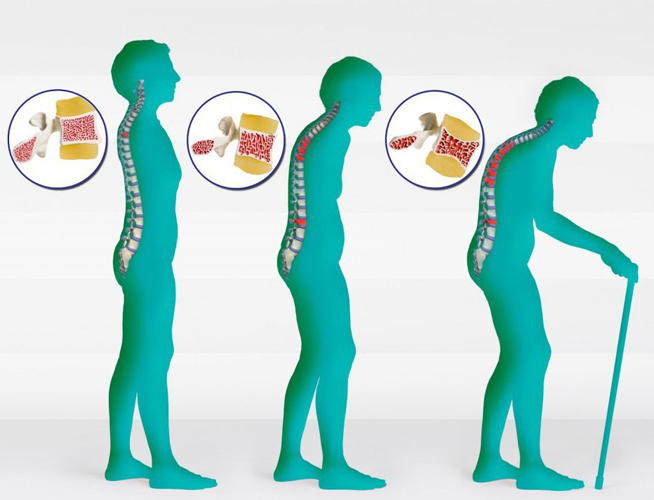
Стадии развития остеопороза
Потому, что под такое определение попадает многих других частых болезней, и на это не обращают внимания. Синдром беспокойных ног, ночные судорожные приступы в нижних конечностях, дискомфорт в суставах – такие симптомы могут указывать даже на простую усталость.
Сами же боли могут локализоваться в любом отделе, но чаще всего страдают крупные суставы и длинные трубчатые кости. Очень часто болит позвоночник (обычно в поясничном отделе), ноги. Иногда возможны даже головные боли.
Ниже разберем подробнее особенности ощущений в разных частях тела.
2.1 Спина
Классика жанра – длительные боли в спине. Большинство врачей относят это к «переутомляемости» и «остеохондрозу». Назначается лечение, но на его фоне симптомы только ухудшаются, присоединяются и вторичные симптомы (скованность движений, серьезные повреждения даже при мелких травмах).
В итоге лишь спустя месяцы пациент узнает действительный диагноз. Обычно спина болит в районе поясницы, что связанно с ее расположением и анатомией: поясница очень подвижна, и несет на себе нагрузку всего туловища.
Боли при остеопорозе спины
Болевой синдром в спине обычно усиливается при наклонах и особенно поворотах (например, осевых) туловища.
2.2 Суставы
При остеопорозе могут болеть любые суставы, но чаще всего поражены именно крупные (таз, колени). Это очевидно – они несут на себе огромную нагрузку, и без подобных болезней быстро изнашиваются (естественная деструкция).
Болезненные ощущения в суставах могут быть очень ощутимы, и могут напоминать артрит или артроз. Кроме того, нередко возникает воспаление в районе пораженного сустава, что объективно можно зафиксировать, приложив палец к нему – сустав будет горячим.
Расхождения с артритами в том, что при них суставы болят больше всего после пробуждения, а при остеопорозе – ближе к концу дня.
2.3 Ноги
Нижние конечности страдают от остеопороза в большинстве случаев. Именно здесь обычно больше всего выражен болевой синдром, и именно здесь чаще всего возникают переломы. Отличительная черта таких переломов – возможность возникать от самых легких травм и нагрузок.

Боли при остеопорозе устраняют с помощью ЛФК
Боли в ногах при остеопорозе выражены ярко: самого дискомфорта и боли в суставе (колене) пациент ощущает переутомление в ногах, частое желание их размять. Возможно даже ощущение жара вдоль ног с пиковыми участками возле коленных суставов.
При длительной ходьбе симптомы только усиливаются. Их выраженность падает после пробуждения (или после длительного отдыха).
2.4 Головные боли
Головные боли не являются одним из самых часто встречающихся симптомов остеопороза, но тоже встречаются. Напоминают цервикогенные или напряженные головные боли. Обычно возникают при поражении остеопорозом позвоночного столба в шейной области.
Если болезненные ощущения ограничиваются только головой, то диагностировать остеопороз становится очень тяжело. Практически в 100% случаев на первичном приеме терапевты заподозрят шейный остеохондроз или переутомление глаз (симптомы этих заболеваний одинаковы).
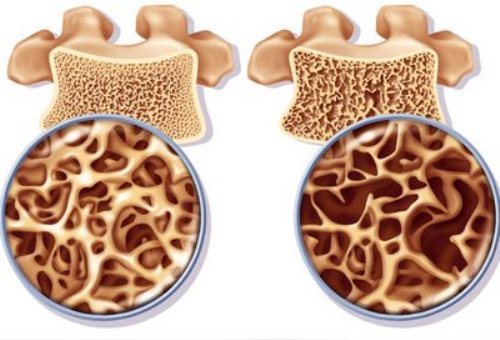
Здоровая и пораженная остеопорозом кость
Головные боли при остеопорозе редко бывают чрезвычайно сильными, но все равно создают дискомфорт.
3 Какие бывают боли: хронические и острые
Остеопороз могут сопровождать как хронические, так и острые боли. Хронический болезненный синдром прост и ясен: он является сопутствующим признаком самого остеопороза, и проходит полностью только после излечения заболевания.
С острыми болями все сложнее. Они, как правило, возникают лишь на фоне травмы костной ткани (при переломе или трещине в кости). Причем пациент даже может не сразу понять, что произошло, так как перелом или трещина может образоваться в бытовых условиях, когда здоровый человек не получил бы травму.
Поэтому при появлении болей после легкой нагрузки следует посетить травматолога.
4 Как снять боль при остеопорозе: способы
Как снять боль при остеопорозе? Существует несколько способов устранения болезненного синдрома при остеопорозе костей. В большинстве случаев используются медикаментозные средства на фоне полноценной терапии заболевания. Если не лечить болезнь, то результата от применения болеутоляющих средств не будет.

Для устранения остеопороза назначают препараты кальция
Для обезболивания при остеопорозе подходят такие способы:
- Прием болеутоляющих медикаментозных средств (как правило, ненаркотических).
- Выполнение упражнений из комплекса лечебной физкультуры.
- Проведение нескольких курсов физиотерапевтических процедур.
- Ношение ортопедических корсетов для снижения нагрузки с опорно-двигательной системы.
4.1 Обезболивающие препараты при остеопорозе
Какие нужны медикаменты для снятия боли при остеопорозе? Для быстрого купирования болезненного синдрома используют не опиоидные анальгетические средства. В этом случае лучшими препаратами являются:
- препарат Лорноксикам,
- препарат Кетонал,
- препарат Диклофенак (в том числе в виде инъекций или мазей).
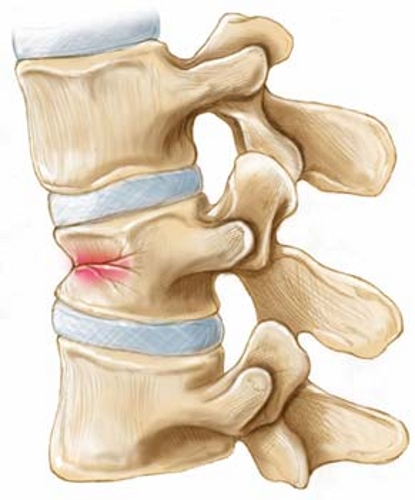
Боль при остеопорозе в результате микротравмы позвоночника
Для предотвращения дальнейшего развития болевого синдрома используют антиостеопротические препараты. К ним относят Кальций+, Кальция глюконат и лекарственное средство Кальцемин Адванс. Также используются препараты Тилудронат Натрия, Бонвива, Эпидронат и Бондронат классический.
4.2 ЛФК
При остром болезненном синдроме лечебная физкультура противопоказана, равно как и обычная гимнастика. А вот при хронических болях заниматься ЛФК нужно, но только под наблюдением лечащего врача и только по разработанной им программе.
В чем смысл ЛФК в данном случае? Смысл в укреплении мышечного корсета, который сможет снижать нагрузку с костного аппарата больного. В итоге чем меньше нагрузки, тем меньше ощущается боль.
Также ЛФК применяют не только в виде симптоматической терапии, но и в виде способа полноценного лечения остеопороза (в комплексе с другими методиками).
4.3 Физиотерапия
Физиотерапевтические процедуры крайне важны при остеопорозе, хотя и эффективны лишь в виде симптоматической терапии. В отличие от медикаментов, они способны на длительное время (несколько дней или даже недель) снизить выраженность болевого синдрома.
Но какие физиопроцедуры лучше? Обычно для таких целей используют лечение теплом и воздействие лазером. Некоторым пациентам помогает регулярное посещение грязевых массажных ванн, но они есть не в каждом стационаре.
А вот ударные способы физиотерапии запрещены, так как во время их проведения возможна травматизация костного аппарата.
4.4 Лечение болей при остеопорозе (видео)
4.5 Ношение корсета
Не обязательный, но рекомендуемый способ купирования болей при остеопорозе. Сам по себе корсет мало влияет на исход заболевания. Снижая нагрузку с опорно-двигательного аппарата, он тем самым снижает и болевой синдром.
Проблема в том, что корсеты предназначены лишь для позвоночного столба. Однако существуют бандажи, манжеты и воротники (для шейной области), обладающие примерно тем же функционалом, что и спинной корсет.
Самостоятельно покупать корсет нельзя – пусть подбором конкретной модели корсета займется ваш лечащий врач, который подберет оптимальный вариант на основе специфики течения остеопороза.
 Загрузка…
Загрузка…s-voi.ru
есть ли вообще боли, как снять
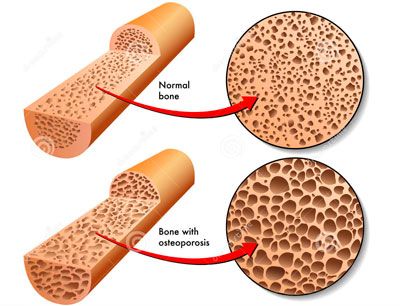 Остеопороз представляет собой заболевание костной ткани, при котором ее плотность и целостность резко снижаются. Зачастую этот недуг приписывают людям в возрасте, но за последние годы возрастные показатели резко увеличились. Причиной всему длительная сидячая работа и отсутствие спорта.
Остеопороз представляет собой заболевание костной ткани, при котором ее плотность и целостность резко снижаются. Зачастую этот недуг приписывают людям в возрасте, но за последние годы возрастные показатели резко увеличились. Причиной всему длительная сидячая работа и отсутствие спорта.
Опасен остеопороз тем, что распознать его на ранних стадиях крайне сложно. Он за несколько лет достигает своего пика, делая костную ткань уязвимой перед переломами. Главный признак его наличия – это дискомфорт, проявляемый при любых движениях. Какие виды и типы болей дифференцируют и какова их особенность, разберем далее.
Есть ли боли при остеопорозе?
Многие люди считают, что обычный дискомфорт и тяжесть в спине, вызванные длительной ходьбой или нахождением в одном положении, говорит лишь о слабом мышечном тонусе. На самом деле такие проявления уже могут свидетельствовать о начавшемся преждевременно остеопорозе. Болевой синдром возникает в результате поднятия тяжестей или перелома, когда костная ткань теряет свою эластичность.
Имея различную локализацию, недуг способен вызывать самые разнообразные дискомфортные ощущения от легкого покалывания до острой режущей боли, иррадиирующей в любые участки тела.
Причины возникновения
По своей биологической сути остеопорозная боль – это реакция организма на определенный дискомфорт, возникающий в результате ущемления костной тканью нервных окончаний. Существует целый ряд причин, по которым может отмечаться дискомфорт в спине и конечностях, пораженных недугом.
Задайте свой вопрос врачу-неврологу бесплатноИрина Мартынова. Закончила Воронежский государственный медицинский университет им. Н.Н. Бурденко. Клинический ординатор и невролог БУЗ ВО \”Московская поликлиника\”.Задать вопрос>>
Перелом
Боли в костях при остеопорозе являются следствием нарушения естественной целостности кости, в результате чего и возникает острая боль, которая усиливается при малейших движениях. Переломы – достаточно привычное явление у пациентов, страдающих хрупкостью и пористостью костей. Они возникают при неудачном падении с высоты собственного роста, либо при авариях и катастрофах.
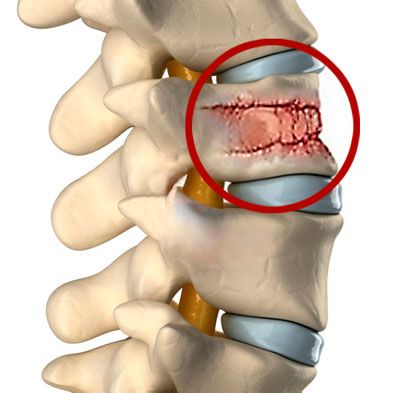 Рыхлые костные ткани очень неплотно располагаются друг к другу, поэтому любые чрезмерные резкие нагрузки приводят к тому, что они не успевают среагировать на раздражитель и ломаются. Самыми серьезными и опасными являются переломы тазовых костей, особенно шейки бедра. В пожилом возрасте получив такую травму, человек полностью теряет шансы на восстановление ходьбы, так как рыхлые ткани практически невозможно «заставить» сращиваться между собой в естественном анатомическом положении.
Рыхлые костные ткани очень неплотно располагаются друг к другу, поэтому любые чрезмерные резкие нагрузки приводят к тому, что они не успевают среагировать на раздражитель и ломаются. Самыми серьезными и опасными являются переломы тазовых костей, особенно шейки бедра. В пожилом возрасте получив такую травму, человек полностью теряет шансы на восстановление ходьбы, так как рыхлые ткани практически невозможно «заставить» сращиваться между собой в естественном анатомическом положении.
Отдельным осложнением в медицине выделяют микропереломы, возникающие в позвонках. Они не вызывают сильных дискомфортных ощущений, но могут в один прекрасный момент стать причиной перелома позвоночника и понести за собой серьезные последствия для жизни, вплоть до инвалидности или летального исхода.
Поднятие тяжестей
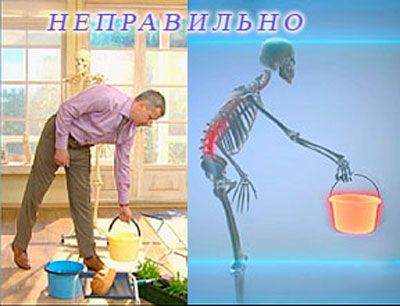 В силу особенностей рабочего места иногда есть необходимость поднятия тяжестей, которые могут провоцировать дискомфортные ощущения даже у вполне здорового человека. Вызвана такая боль (преимущественно в пояснице) тем, что недуг разрушает позвонки, смещая их положение, относительно друг друга, и относительно остова. Так в течение определенного времени изменяется осанка, человек начинает горбиться, в результате чего слабеет мышечный скелет. Любые нагрузки на позвоночник способны вызывать тупую, ноющую боль, иногда отдающую вверх, захватывая лопаточную область. Нередки ощущения жжения и онемения, что также может свидетельствовать о начавшемся необратимом процессе рыхления костной ткани.
В силу особенностей рабочего места иногда есть необходимость поднятия тяжестей, которые могут провоцировать дискомфортные ощущения даже у вполне здорового человека. Вызвана такая боль (преимущественно в пояснице) тем, что недуг разрушает позвонки, смещая их положение, относительно друг друга, и относительно остова. Так в течение определенного времени изменяется осанка, человек начинает горбиться, в результате чего слабеет мышечный скелет. Любые нагрузки на позвоночник способны вызывать тупую, ноющую боль, иногда отдающую вверх, захватывая лопаточную область. Нередки ощущения жжения и онемения, что также может свидетельствовать о начавшемся необратимом процессе рыхления костной ткани.
Неудобное положение тела
 В том случае, если человек достаточно длительное время находится в одном положении (сидя или лежа, а также при длительном стоянии и ношении высоких каблуков), боль объясняется ослабеванием мышечного корсета и нарушением правильного питания тканей в области позвоночника. При сидячей работе, помимо спины и шеи, могут тянуть и ломать тазовые кости и коленные суставы. Поэтому, имея однотипную работу, не предполагающую активных движений, рекомендуется выполнять смену положения каждые 30-40 минут. Пятиминутные несложные разминки не только устранят застойные процессы, но и позволят костям принимать естественное положение.
В том случае, если человек достаточно длительное время находится в одном положении (сидя или лежа, а также при длительном стоянии и ношении высоких каблуков), боль объясняется ослабеванием мышечного корсета и нарушением правильного питания тканей в области позвоночника. При сидячей работе, помимо спины и шеи, могут тянуть и ломать тазовые кости и коленные суставы. Поэтому, имея однотипную работу, не предполагающую активных движений, рекомендуется выполнять смену положения каждые 30-40 минут. Пятиминутные несложные разминки не только устранят застойные процессы, но и позволят костям принимать естественное положение.
Локализация болей
Максимально подвержены воздействию остеопороза, а значит и болям, позвоночник и суставы, которые в организме человека принимают всю нагрузку на себя.
Спина
В первом варианте боль провоцируется неправильным положением тела, которое фиксируется достаточно продолжительное время. Отмечается онемение, покалывание, тупая ноющая боль. Усиливается она при резких движениях, а полностью стихает при устранении всех нагрузок – принятии пациентом удобного положения лежа.
Для грудного отдела характерна кинжальная простреливающая боль между или под лопатками. Она не способна проходить самостоятельно, что объясняется наличием компрессионного (сдавливающего) эффекта, в результате чего полые рыхлые позвонки сдавливают внутреннее тело и остистые отростки. Часто такую симптоматику ошибочно приписывают радикулиту и назначают лечение, малоэффективное в данном случае.
Для поясницы, роль которой удерживать 88% массы тела и все другие любые дополнительные нагрузки на него, дискомфорт заключается в сильной, но тупой боли, которая растекается волнами по позвоночнику, достигая и грудного отдела, и области тазовых костей. Особенно должна насторожить пациента и направить в поликлинику для обследования болезненность копчика, поскольку в крестцовом сплетении собрано множество нервных окончаний и рецепторов. Часто причина боли вызвана долгим сидением, наличием избыточного веса и несбалансированного питания, влияющего на недостаток витамина Д и кальциевого с магниевым баланса.
Суставы
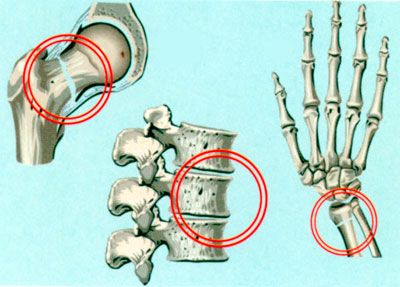
- Коленные суставы – лидеры по количеству заболеваний, вызванных остеопорозом. Когда снашиваются и истончаются хрящевые волокна, костная ткань непосредственно соприкасается друг с другом, провоцируя острую боль при ходьбе. В дальнейшем такое положение вещей приводят к тому, что сустав полностью изнашивается, а кости начинают крошиться.
- Локтевой и лучезапястный суставы менее болезненны, но также способны причинять массу проблем при наличии остеопороза. Боль распространяется на всю конечность и может носить как периодичный, так и постоянный характер, усиливаясь при наличии ненормированных физических нагрузок.
- Тазобедренный сустав наиболее тяжело восстановить при заболевании, поскольку нет открытого доступа к его компонентам, что усложняет процесс обследования и постановку верного диагноза.
Нижние конечности
Боль в ногах, преимущественно в передней части конечности, где располагается берцовая и малая берцовая кости, не всегда сигнализирует о наличии остеопороза, но может стать основанием для забора анализов на выявление недуга. Боль обычно ярко выраженная, острая, нарастающая при увеличении нагрузок. Это могут быть длительные походы или ношение неудобной обуви.
Виды болей
Различают два типа течения недуга, при которых отмечаются боли острого и хронического характера.
- Острая пронизывающая боль характерна для первичных стадий проявления и отмечается стремительным течением.
- Хроническая боль менее яркая, скорее тупая и приглушенная, но способна проявляться гораздо чаще.
В первом случае болезненность ощущений чаще всего вызвана переломами костной ткани. Проходит она, когда целостность кости полностью восстановлена.
Второй же случай подразумевает длительное накопление болевых ощущений, отсутствие своевременного лечения и ведение нездорового образа жизни, после чего частота дискомфорта возрастает до максимума. Человек постепенно привыкает к незначительной боли, после чего снижается его защитная реакция, и в тот момент, когда нужно бить тревогу, организм не в состоянии произвести правильные сигналы, сформировав точную симптоматику. Этим и опасны хронические стадии остеопороза, провоцирующие постоянные боли.
Облегчение острых и хронических болей
Терпеть боль нельзя и это касается не только остеопороза! Главная задача в лечении этого серьезного недуга – это правильно подобранная медикаментозная терапия, способная как снять, так и устранить острую и хроническую боль. Рассмотрим группы медикаментов, используемых для этих целей.
Антиостеопоротические препараты
Лечить недуг приходится, преодолевая два взаимообратных процесса: синтеза и резорбции (разрушения) клеток костной ткани.
- Дело в том, что добиться идеального соотношения (баланса) клеток возможно лишь, соблюдая следующую схему:
- Применение препаратов, увеличивающих резорбцию, выполняемую остеокластами – клетками, которые уничтожают пораженные рыхлые участки костной ткани.
- Использование лекарств, увеличивающих численность остеобластов – клеток, которые синтезируют новую прочную костную ткань.
Очень важно, чтобы этот процесс производился под постоянным контролем врачей, которые назначают забор анализов ежедневно, регулируя лечение.
- Кальций – как основа костной ткани крайне необходим в ее синтезе, поэтому широко используют следующие медикаменты с его наличием:

- Кальцемин адванс;
- Кальций+;
- Кальция глюконат.
Но одного укрепления будет мало. В динамике восстановления равновесия остеокластов и остеобластов лидирующую роль занимают препараты Бисфосфонаты. Производные синтетических кислот способны одновременно подавлять деятельность остеокластов и синтезировать остеобласты.
- К таким медикаментам относят:
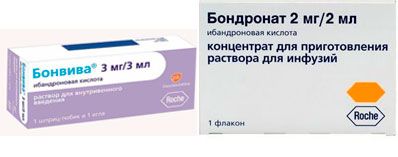
- Бондронат;
- Бонвива;
- Клодронат;
- Тилудронат Натрия;
- Эпидронат Натрия.
Все эти лекарства продают исключительно по рецепту и отдельному разрешению лечащего врача, поскольку имеют в своем составе микроэлементы, влияющие на жизнеспособность организма в целом.
Неопиоидные анальгетики
Анальгезирующие лекарства, не имеющие в своем составе наркотических микроэлементов, помогают быстро снять болевой синдром. Их принцип действия заключается в снижении чувствительности болевых рецепторов, избавляя человека от острого приступа.
- При преодолении остеопороза широко используют:
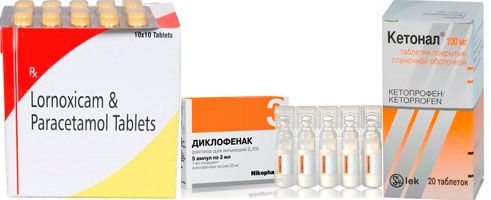
- Лорноксикам;
- Кетонал;
- Диклофенак (инъекции, таблетки и мази на его основе: Диклоберл, Диклоран, Вольтарен).
Отпускаются без рецепта, могут применяться самостоятельно.
Нестероидные противовоспалительные препараты
 Самые известные всем лекарства как Анальгин, Но-шпа и Баралгин способны купировать чувствительность только в том случае, если ее первопричина не связана с обширными воспалительными процессами. Хорошо помогают справится препараты на основе ибупрофена, такие как Нурофен и Ибуфен.
Самые известные всем лекарства как Анальгин, Но-шпа и Баралгин способны купировать чувствительность только в том случае, если ее первопричина не связана с обширными воспалительными процессами. Хорошо помогают справится препараты на основе ибупрофена, такие как Нурофен и Ибуфен.
Ношение корсета
Когда врач рекомендует носить корсет, многие пациенты отказываются, списывая это на свой «не молодой» возраст. Напрасно, ведь правильно зафиксированное туловище облегчает все обменные процессы, а также помогает позвонкам находиться в нужном положении, избегая возможных переломов.
Плотный и упругий корсет, поддерживающий позвоночники не затрудняющий основных движений, поможет не только снизить риск травматизма и ускорить процесс выздоровления. Он подбирается специалистом таким образом, чтобы ребра жесткости полностью соответствовали искривлению позвоночника, и не вызывал дискомфорта при совершении естественных процессов (дыхания, движения, физкультуры).
Узнать, как может помочь корсет при других заболеваниях, в частности лордозе, можно здесь.
Электротерапия
 Данный метод физиотерапии подразумевает воздействие на пораженные участки слабыми магнитными полями и электрическим током. К позвоночнику или другому участку прикрепляют металлические пластины, по которым подают электро-магнитные импульсы. Считается, что такая терапия способна нормализовать естественные обменные процессы и настроить организм на формирование баланса остеокластов и остеобластов без медикаментов.
Данный метод физиотерапии подразумевает воздействие на пораженные участки слабыми магнитными полями и электрическим током. К позвоночнику или другому участку прикрепляют металлические пластины, по которым подают электро-магнитные импульсы. Считается, что такая терапия способна нормализовать естественные обменные процессы и настроить организм на формирование баланса остеокластов и остеобластов без медикаментов.
Эффективность метода достигается при прохождении индивидуально подобранного курса, в котором исчисляется амплитуда и магнитуда импульсов, а также их периодичность и продолжительность. Многие специалисты годами спорят о рентабельности проведения подобных манипуляций, склоняясь в сторону пользы. Однако, результативность полностью зависит от степени тяжести недуга, его течения и наличия сопутствующих заболеваний. Замечено, что электротерапия эффективна в молодом возрасте, а в пожилом, теряет свою результативность вследствие угасания естественных процессов восприятия.
Процедура имеет массу противопоказаний, в том числе наличие болезней кровеносной системы, онкологии и индивидуальной непереносимости. Болезнь Паркинсона, туберкулез и беременность также могут стать поводом отмены нестандартного варианта лечения остеопороза.
Лечебная физкультура
Движение – это жизнь, поэтому двигаться в любом возрасте невероятно полезно, и показано даже при наличии хрупких костей. Многие пожилые люди наоборот избегают излишних нагрузок, боясь получить перелом. На самом деле лечебная физкультура способна творить чудеса. Рассмотрим комплексы самых простых, но действенных упражнений, которые рекомендованы при диагностировании остеопороза.
Упражнения для спины
Главная цель – легко и мягко напрягать мышцы позвоночника, дабы облегчить болезненность и уменьшить искривление.
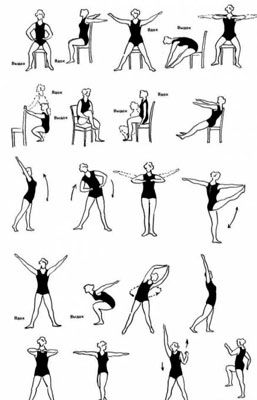 1.Ноги на ширине плеч. Поднимать руки вверх и тянуться всем телом за ними.
1.Ноги на ширине плеч. Поднимать руки вверх и тянуться всем телом за ними.
2.Выполнить ходьбу на месте, постепенно увеличивая темп.
3.Упражнение «Мельница»: расставить руки перпандикулярно туловищу и выполнить одновременные вращательные движения в плечевом суставе.
4.Упражнение «Незнайка»: ноги на ширине плеч, поднимать синхронно плечи к ушам.
5.Лечь на спину, руки вдоль туловища. Приподнять туловище и устремиться подбородком к груди.
6.Упражнение «Кошка»: встать на четвереньки, приняв удобный упор. Прогнуть и выпячивать спину поочередно, имитируя поведение и гибкость семейства кошачьих.
Все упражнения должны выполняться в умеренном темпе и исключать болевые ощущения.
Коленные суставы
Для нижних конечностей рекомендуются полуприседания и отводы ног в стороны. Также эффективными считаются лыжная и спортивная ходьба в умеренном и медленном темпах.
Таким образом, боль при остеопорозе может говорить о появлении серьезных проблем со здоровьем, при которых костная ткань становится настолько рыхлой и уязвимой, что вероятность переломов резко увеличивается. Только полноценное обследование и индивидуально подобранный комплекс лечения смогут вернуть человеку былую прочность костей, оградив от преждевременного старения.
zdorovya-spine.ru
Боли при остеопорозе | Суставы
Боли при остеопорозе — их характер, причины, лечение
Процесс развития остеопороза чаще всего бывает медленным. Требуются годы постепенных патологических изменений костной ткани прежде, чем жертва недуга впервые обнаруживает боль в спине.
Иногда стадии хронических болей предшествует сильный дискомфорт от неожиданного и значительного компрессионного перелома, вследствие которого оказались сдавлены нервные окончания и кровеносные пути.
В других случаях все беды начинаются с микроперелома. Сам он может оказаться незамеченным, но после него элементы позвоночника деформируются; это опять же приводит к защемлению чувствительных структур.
Острая боль при остеопорозе
При относительно малых остеопоротических переломах человек испытывает такие ощущения, будто у него «прострел». Сильные мучительные ощущения обычно отмечаются на протяжении двух-трех недель после микротравмы.
«Прострел» поначалу может иррадиировать — например, из поясницы в грудную клетку.
Многие пациенты, особенно пожилые, списывают данное неудобство на радикулит либо на кардиологические проблемы. За ошибочным предположением следует бесполезное лечение.
Некоторые люди, не имея представления об остеопорозе, допускают такие деформации скелета, которые становятся очевидны по существенному уменьшению роста.
Даже при самых робких подозрениях на остеопороз очень важно не затягивать дело.
После первого перенесенного компрессионного перелома значительно — как минимум, в восемь раз — увеличивается риск дальнейших травм.
Следует идти в больницу и записываться на диагностические аппаратные процедуры, просить направления на специальные анализы.
Хронические боли
Изменения расположения составляющих позвоночного столба относительно друг друга служит причиной периодических болей в спине. Их характер бывает разным. У кого-то они жгучие, у кого-то — вытягивающие, режущие, сверлящие.
Хронические болевые ощущения уже не являются экстренным сигналом организма о патологии.
С ними приходится мириться и жить.
Облегчением в подобной ситуации служат:
- анальгезирующие препараты;
- электротерапия;
- холодные компрессы;
- изредка — корсетирование.
Индивидуальную программу лечения составляет врач.
Пациент в некоторой мере может помогать себе и сам — избегать нагрузки и резких движений, провоцирующих приступы, выполнять рекомендованные ему физические упражнения.
Постельный режим рекомендуется на пиковую фазу приступа. Недвижно лежать дни напролет до полного прекращения боли при остеопорозе не нужно.
«Боли при остеопорозе»
Боли при остеопорозе возникают от различных причин, которыми могут быть переломы тел позвонков, дегенеративные изменения межпозвоночных дисков, остеоартрит. Боль обнаруживается у 62% женщин, которые болеют остеопорозом.
Боль при остеопорозе, обычно острая и внезапная, появляется при переломе тел позвонков в нижнегрудном или поясничном отделе . При объективном обследовании обнаруживается резко выраженная локальная болезненность в соответствующей области, мышцы поблизости напряжены и болезненны при пальпации. Продолжительность болевого синдрома может измеряться неделями и месяцами. Каждый подобный случай должен сопровождаться рентгенологическим обследованием для клинического и документального подтверждения и описания перелома. Внимательный анализ изображений болезненного участка может обнаружить признаки острого воспалительного процесса вокруг области перелома.
Очень маленькие незаметные микропереломы, возникновение которых при остеопорозе вполне объяснимо и предсказуемо, при механических воздействиях могут так же давать болевую реакцию. Когда внутрикостное давление начинает превышать определенное пороговое значение, жидкое содержимое кости поступает в поднадкостничное пространство и оказывает давление на нервные окончания и волокна, вызывая тем самым болезненность периоста. Боль, сопровождающая процесс заживления перелома, может зависеть от местного высвобождения цитокинов, простаноидов, гистамина и брадикинина в окружающее пространство.
Боль при остеопорозе — острый период
Перед тем, как решать вопрос о мерах по купированию болевого синдрома при остеопорозе, надо прежде всего оценить возможную роль медикаментозных препаратов в его возникновении. Для многих больных остеопорозом бисфосфонаты являются препаратами выбора. Хотя примерно четверть больных испытывают при их приеме болевые ощущения в костях и спине, прекращение приема лекарства обычно не требуется.
Для неотложной помощи при острой боли обычно назначаются анальгетики периферического действия , и они обычно облегчают состояние больного быстрее и лучше, чем центральные анальгетики. К этим препаратам относятся ацетилсалициловая кислота, парацетамол, матамизол и, особенно, нестероидные противовоспалительные препараты (NSAIDs) , которые инактивируют местные простагландины. Но принимать их надо лишь короткое время, поскольку существует опасность их вредного действия на слизистую желудка (язвенные поражения), почки (почечная недостаточность), печень (гепатотоксичность) и костный мозг (апластическая анемия). У пожилых больных передозировка этих препаратов может усугубить состояние ввиду ухудшения деятельности сердечно-сосудистой системы. Сказанное относится к первому поколению NSAIDs, ингибиторы COX-2 таких эффектов практически не дают.
Костные боли могут быстро и эффективно купироваться бисфосфонатами, которые заменили использовавшийся ранее в этой области кальцитонин.
Когда боль очень выражена, как при свежем переломе, любой из перечисленных выше препаратов может сочетаться со слабым опиоидным анальгетиком . В некоторых случаях может возникать вопрос о переходе только на опиаты. В таком случае анальгезирующий эффект будет в наличии, но без увеличения риска возникновения желудочно-кишечного кровотечения или другого типичного осложнения. Но использовать опиоиды надо осторожно, потому что они могут увеличивать риск потери равновесия и падений, служа таким образом причиной возникновения переломов. При неэффективности всех перечисленных мероприятий необходимы консультации с другими специалистами.
Желательно избегать применения миорелаксантов, потому что их седативный эффект может способствовать падениям и травматизации . В острой стадии рекомендуется чаще соблюдать постельный режим, но только до начала облегчения боли. Позже надо осторожно вводить упражнения с незначительными отягощениями. В острой фазе для стимуляции кровообращения можно рекомендовать влажные укутывания с холодной водой (в хронической фазе лучше использовать теплую воду). Дополнительно можно использовать физиотерапию, дыхательную гимнастику, йогу, рефлексотерапию, электротерапию и местные анестетики. Многие люди прибегают к методам альтернативной медицины, а некоторым необходимы специальные ортопедические приспособления — ортезы (напр. Spinomed active).
Острая боль, возникшая вследствие перелома, обычно продолжается не больше 10 недель. К больным, у которых костная боль вызвана злокачественной опухолью, необходим во многом иной подход, учитывающий многочисленные факторы (например, возраст и пол больного, вид и стадию развития опухоли, ее локализацию и выраженность боли, а так же тип, объем и продолжительность терапии основного заболевания).
Хронические боли при остеопорозе — краткосрочная перспектива
По мере заживления перелома боли постепенно ослабевают, но могут приобрести хронический характер ввиду появления посттравматических деформаций скелета и/или из-за несбалансированных нагрузок на мышцы и повреждений межпозвонковых сочленений. Больные часто жалуются на ночные боли, которые могут походить на боли при синдроме Зудека и реагируют на прием NSAIDs. Эти боли могут стать причиной бессонницы, раздражительности, появления чувства страха и депрессии, которые в свою очередь усиливают ощущение боли. Чувствительность к боли индивидуальна, и это должно учитываться при оценке состояния больного и назначения лечения. Многие больные остеопорозом отмечали значительное улучшение при лечении болей в спине и нижних конечностях с помощью альтернативной медицины (например, акупунктуры, воздействие на точки группы Jiajii).
В некоторых исследованиях сравнивалось зависящее от здоровья качество жизни и ощущение удовлетворения от жизни у людей, перенесших переломы, с теми, у кого их не было. Показатели исследуемых были значительно хуже, чем показатели контрольной группы. Такой результат лишний раз подчеркивает то, что первоочередной задачей в отношении всех больных является разрыв порочного круга «боль -> последствия боли -> боль» . Это достигается с помощью анальгетиков и методов физиотерапии, использования кальцитонина (подкожно или интраназально) или бисфосфонатов (внутривенно). Другие методы лечения, направленные на уменьшение боли при переломах тел позвонков, могут состоять в чрескожном введении специальных цементирующих веществ в тела позвонков (вертебропластика, кифопластика). Эти инвазивные методы должны использоваться лишь для тех, кто исчерпал общепринятые традиционные фармакологические и нефармакологические способы борьбы с болью.
Хронические боли при остеопорозе — долгосрочная перспектива
С того момента, как боли становятся более-менее терпимыми, надо направить усилия на активизацию больного и укрепление его мышечной системы. Это достигается с помощью физиотерапии, специальных упражнений и других упомянутых выше вспомогательных мер. У каждого больного должна быть индивидуальная программа, разработанная его лечащим врачом при помощи физиотерапевта. Плавание в холодной или теплой воде — почти идеальный метод снижения нагрузки на позвоночный столб и одновременного укрепления мышц. По мере уменьшения болей и укрепления костно-мышечной системы можно подключать новые физкультурные упражнения. Активные тренировки, укрепляющие кости, связки и мышцы, способствуют уменьшению болевых ощущений. Больной должен выполнять упражнения регулярно, и они должны соответствовать его возрасту, общему состоянию и индивидуальным особенностям. Сначала все происходит под наблюдением специалиста, а затем обученный пациент регулярно выполняет упражнения сам, находясь дома. Главная цель — укрепление мышц спины, особенно нижнегрудного и поясничного отделов. Следует соблюдать особую осторожность при выполнении упражнений, при которых происходит сгибание в поясничном отделе позвоночника и при которых увеличивается выраженность кифоза грудного отдела .
Боль в пояснице — очень частая причина обращения за медицинской помощью, и хотя она чаще всего имеет мышечно-скелетное происхождение, перед тем, как назначать лечение, надо исключить другие механизмы ее возникновения.
(создана: 2011-03-24 11:52:58, дополнена: 2013-11-27 23:13:28)
Развитие остеопороза у женщин старше 65 лет при повторных исследованиях BMD выявляется в разные сроки в зависимости от исходного состояния.
Глава 10. Лечение болей при остеопорозе
Как мы уже выяснили, остеопороз подступает крадучись, ничем себя не проявляя. Пройдут годы, прежде чем изменения скелета приведут к болям. В дальнейшем проблема лечения болей (острых или хронических) остается одной из важнейших задач в комплексной терапии заболевания.
Острые боли
Довольно часто впервые боли в пояснице возникают остро. Известен даже популярный термин «прострел». Его обычно связывают с обострением пояснично-крестцового радикулита. Возможно, у молодых людей так оно и есть. Но мы сегодня ведем разговор о людях, которым за 60 лет. У них причина появившихся (порой на многие годы) болей чаще всего иная. Мы уже знаем, что переломы тел позвонков проявляются не наличием классических отломков, а изменением структуры и формы позвонков, связанных с их хронической травмой. В связи с этим повреждается и перерастягивается надкостница, окружающая костную ткань. В надкостнице, в отличие от внутренних структур, имеется развитая сеть сосудов и нервов, которые реагируют на болевые раздражения. Со временем в процесс вовлекаются мягкие ткани, окружающие кости, которые также являются источником болей. В первые дни боли значительно выраженные и не ограничиваются районом травмы. Они могут, например, иррадиировать в область грудной клетки и симулировать инфаркт миокарда. Боли могут оставаться в течение нескольких дней и даже недель. Поскольку остеопороз – заболевание прогрессирующее (без лечения), то повторные переломы тел позвонков (а это могут быть весьма незначительные повреждения) могут вызвать новые атаки болей.
Острая боль выполняет предупредительную и защитную функции, она указывает на наличие какого-то процесса в позвоночнике. Это природная реакция пытается помочь организму защититься, поэтому при устранении причины или успешном лечении боли проходят. Естественно, что их чаще всего не связывают с остеопорозом. Поэтому советуем принять этот сигнал как предупреждение и обратиться к врачу для обследования.
Хронические боли
К сожалению, часто страдания не заканчиваются одним переломом. Известно, что риск повторных травм увеличивается в восемь раз после перенесенного перелома. Ведь у нелеченного пациента продолжается потеря костной ткани.
Учащение переломов тел позвонков, которые нередко не диагностируются из-за необращаемости к врачам, ведет к нарушению статики позвоночного столба, уменьшению его размера. Известны случаи, когда в течение нескольких лет рост человека снижается на 15 см и более. В связи с этим изменяется взаиморасположение важнейших элементов позвоночника. Связки, сухожилия, мелкие суставы испытывают напряжение и вызывают длительные боли. То же самое происходит и с мышцами. Эти изменения неминуемо ведут к хроническим болям в пояснице и спине. В запущенных стадиях реберные дуги достигают тазовых костей, что усиливает боли. Кроме того, снижающаяся возможность грудной клетки совершить активные движения усугубляет нарушение дыхательной функции, вызывая дополнительные непрекращающиеся боли.
Поскольку хронические боли продолжаются длительное время, они потеряли свое значение как сигнал об опасности здоровью и изматывают человека как физически, так и духовно. С возрастом, особенно после 75 лет, вероятность падения вырастает. Кости при этом постепенно теряют костную массу, становятся особенно хрупкими и подвержены переломам. Драматичен исход перелома шейки бедренной кости, когда почти 20% пациентов гибнут в первый год после перелома (даже после удачной операции) в связи с такими осложнениями, как эмболия легких, тромбозы и инфекции. Только половине пациентов удается восстановить прежнюю подвижность. Возникают и бытовые проблемы, связанные с самообслуживанием.
Прошу прощения у читателя, но указанные цифры отражают состояние дел в западноевропейских странах. Вероятно, мы не можем «похвастаться» даже такими показателями. Вынужден напомнить, что у нас есть грозное оружие против остеопороза – своевременная профилактика заболевания, и начинать ее надо смолоду.
Боли без перелома
Ранняя стадия остеопороза (доклиническая) – остеопения не вызывает значительных анатомических и функциональных изменений скелета, а следовательно, и болей. В это время медленно, но неукротимо происходит нарушение процесса строительства костной ткани во внутренних структурах кости, лишенных нервных рецепторов (чувствительных окончаний), поэтому они не вызывают болей. Если кости не являются причиной болей, почему тогда люди все же жалуются на боли в пояснице? Современные исследования показали, что имеющиеся микропереломы (явление при остеопорозе обычное) ведут к мелким кровоизлияниям или перестройке костной ткани при проводимом лечении. Это ведет к определенному давлению в костях, натяжению надкостницы и теперь уже к болям в спине. Возможны и другие изменения в позвоночном столбе или прилегающих мышцах, вызывающие боли. В любом случае обследование поможет уточнить диагноз и выяснить причину боли.
У большинства больных боль является почти постоянным признаком болезни. Они начинаются остро при переломе и продолжаются часто всю оставшуюся жизнь. Стоит ли напоминать, что после переломов тел позвонков структура их не восстанавливается в прежних параметрах. Поэтому необходимость лечения болей у таких больных почти всегда становится неизбежной.
Врачи, занимающиеся проблемами терапии болей, отмечают, что встречаются случаи очень сильных, почти непереносимых болей. Разнообразна их характеристика. Они могут быть режущими, жгучими, тянущими или сверлящими. Иногда они вызываются крайне незначительными нагрузками на организм. Даже движения во сне могут разбудить больных, и тогда они уже до утра теряют покой и отдых. На запущенных стадиях заболевания существенные изменения в позвоночнике могут вызвать боли даже в состоянии покоя. Несмотря на это, многие больные неохотно принимают обезболивающие медикаменты. И делают это напрасно.
Хронические боли лишают многих возможности выполнять обычные домашние дела (уборка квартиры, уход за собой). Сложно решить и проблему покупки продуктов, ибо тяжело и больно носить сумки. Все это вносит заметные ограничения в качество жизни. Длительный стресс, вызванный болями, приводит к изнеможению, депрессии, беспомощности. Возникает замкнутый круг (потеря костной массы – переломы костей – боли – ограничение движения – потеря костной массы), который они не могут разорвать. Естественно, каждый человек по-своему переносит боль, и пороговая чувствительность боли у всех разная. Это учитывается при выборе обезболивающих средств. Естественно, перед выбором метода лечения больного обследуют, чтобы по возможности выяснить причины болей.
Необходимость болеутоляющей терапии
Многие пациенты, несмотря на существенные боли, по разным причинам не хотят принимать медикаменты. И делают это напрасно, так как вынуждены ограничить свои двигательные возможности. Вот опять мы упираемся в этот замкнутый «чертовый» круг, из которого нелегко выбраться. Ведь движение – основа лечения и профилактики остеопороза. Активные физические упражнения способствуют улучшению обменных процессов в костных тканях, притоку в них кальция, активизации строительства новых структур. И главное – предотвращают потерю костной массы, приводящей впоследствии к переломам. В то же время рациональная лечебная гимнастика у пожилых людей возможна только после снятия болей.
Лечение острых болей
В ряде случаев при сильных болях в спине после свежего перелома тела позвонка неизбежен краткосрочный постельный режим. Желательно при этом сохранить максимально возможную физическую активность. Целесообразно в острой фазе заболевания (после перелома) ввести гормон кальцитонин. Он не только действует угнетающе на остеокласты – клетки, разрушающие костную ткань, но и уменьшает боли. Поэтому его целесообразно использовать в первые дни после перелома.
Учитывая возраст пациентов, стараются найти немедикаментозные способы снизить интенсивность болей. Приходится прибегнуть на некоторое время к постельному режиму. Здесь принцип таков: по необходимости – сколько нужно, но желательно – как можно меньше. При этом надо следить за положением больного в постели, предусмотреть развитие осложнений.
При острой травме применяют холод (компресс или сосуд со льдом) для улучшения местного кровообращения. Накладывают его несколько раз в день по 20 минут. С этой же целью используют электротерапию. К тому же это способствует снижению мышечного напряжения и соответственно уменьшению болей. Это может послужить добрым сигналом к началу лечебной гимнастики. Некоторые врачи с успехом практикуют изометрические упражнения (без нагрузки на суставы). Короткие физические нагрузки необходимы, чтобы предотвратить дальнейшую потерю костной массы и значительное ослабление мышц. При первой же возможности больных ставят на ноги. Если есть необходимость, используют специальный ортопедический корсет. Он позволяет на некоторое время обеспечить выпрямление позвоночника, снять нагрузку с межпозвоночных суставов.
Лечение хронических болей
Мы уже уточнили, что у больных остеопорозом боли принимают хронический характер, и это связано с анатомическими изменениями тел позвонков. К сожалению, хронические боли надолго лишают пациента возможности вести привычный образ жизни.
Цель лечения – подобрать надлежащие средства, позволяющие устранить (или почти устранить) боли. Это дает возможность человеку избежать страха перед наступающими ограничениями в быту, добавляет радости в жизни.
Многоступенчатая программа лечения хронических болей была разработана ВОЗ и внедрена в практику в 1986 году. Она предназначалась первично для больных со злокачественными опухолями. Однако затем вполне заслуженно рекомендована для лечения больных остеопорозом. Смысл ее заключается в выделении трех степеней медикаментозного лечения: терапии легкими, средними и сильными обезболивающими средствами.
Трехступенчатая система ВОЗ
3-я ступень: сильные морфиноподобные средства (фентанил, морфий и т. п.) + неморфиноподобные препараты.
2-я ступень: слабые морфиноподобные средства (тимедин, кодеин) + неморфиноподобные препараты.
1-я ступень: неморфиноподобные препараты (ацетилсалициловая кислота, парацетамол).
Конечно, это только ориентировочная программа, от которой на практике приходится часто отклоняться. Лечение зависит от интенсивности болей и от индивидуальной способности больных избавляться от них. Поэтому выбор лекарственных средств зависит от целого ряда факторов (в том числе чисто организационных).
Препараты первой ступени обладают болеутоляющим противовоспалительным действием, хорошо снижают повышенную температуру тела. Ацетилсалициловая кислота (аспирин) особенно активна при болях в костях и мягких тканях. При остеопорозе часто врачи назначают диклофенак или ибупрофен. Будьте внимательны: длительное применение этих препаратов неблагоприятно действует на слизистую оболочку желудка и кишечника. Иногда они могут быть токсичны для больных почек. Сейчас появились препараты нового поколения, отчасти лишенные негативных качеств.
Если этими препаратами не удается снять боли, то назначают слабые морфиноподобные препараты. Обычно их принимают до тех пор, пока не проходят боли, но иногда приходится отменять лечение из-за побочного действия. Эти препараты, даже применяемые длительное время, не теряют своего терапевтического эффекта. Однако они вызывают порой тошноту, рвоту, утомляемость, появляющиеся обычно через две недели от начала лечения. Возможны запоры. В таких случаях, кроме медицинских средств, необходимо отрегулировать питание (богатое балластными веществами), выпивать больше жидкости (не менее 2,5 л).
При жестоких хронических болях возможно назначение сильных морфиноподобных средств, однако на практике принятие подобного решения проблематично.
Назначение обезболивающих средств связано с необходимостью принимать медикаменты в строго определенное время. Современные препараты рассчитаны на долгий период действия (до 72 часов), что удобно, так как пожилые люди не всегда помнят о необходимости принять лекарство. В настоящее время есть формы препаратов с длительным сроком действия в виде пластыря, который производит положительный эффект, когда лекарственное средство всасывается через кожу.
Трудно себе представить восстановительный период без лечебной гимнастики. Одностороннее противоболевое лечение заведет в тупик. К тому же в нашем распоряжении есть широкие физиотерапевтические возможности для реабилитации. Мы ведь помним, что причиной болей могут быть изменения не только в костях, но и в мышцах, сухожилиях, связках, суставах. Выбор физиотерапевтического метода лечения зависит от материально-технической базы службы, квалификации персонала и других факторов. Целесообразно использовать все возможности: лечебную гимнастику, бальнеологические факторы (ванны с различной температурой), массаж, электротерапию и акупунктуру (различные разновидности). Известно, что напряжение усиливает боли, а расслабление успокаивает их. Поэтому необходимо использовать любую возможность ослабить боли. Это может быть теплая ванна или любимая музыка. Разрабатываются специальные технические приемы, позволяющие расслабиться и преодолевать боли с помощью аутогенной тренировки, оказывать воздействие на пульс, дыхание, кровообращение. Ряд методик помогает расслабить те или иные группы мышц, что значительно снижает болевой синдром. Некоторые люди помогают себе, освоив основные правила йоги. В некоторых случаях для снятия болей используют гипноз. Он помогает устранить страх, стресс, возвращает возможность контролировать свои боли.
В любом случае люди не должны замыкаться в себе, оставаясь наедине со своими болями. Уже сегодня выбор лечебных мероприятий достаточно обширен, чтобы помочь пациентам если не избавиться, то хотя бы значительно ослабить боли. Это поможет им вернуть радость и смысл жизни.
Источники:
http://spinainfo.ru/zabolevaniya/osteoporoz/boli.html
http://www.medicword.com/topics/%D0%B1%D0%BE%D0%BB%D0%B8+%D0%BF%D1%80%D0%B8+%D0%BE%D1%81%D1%82%D0%B5%D0%BE%D0%BF%D0%BE%D1%80%D0%BE%D0%B7%D0%B5.html
http://aupam.ru/pages/profilaktika/osteoporoz_xxi/page_11.htm
ostamed.ru
Остеопороз: профилактика боли, симптоматическая терапия
В современном мире наблюдается значительное постарение населения и увеличение количества женщин прошедших период менопаузы, в связи с этим проблема заболеваемости остеопорозом становится довольно актуальной. Поражение женщин остеопорозом наблюдается у более тридцати процентов обследуемых женщин.
 Основными клиническими проявлениями этого коварного заболевания являются его осложнения в виде малотравматических переломов, и поэтому его стали называть «тихой» эпидемией планеты. Однако у практически каждой пожилой женщины старше 65 лет случается один перелом костей, и вероятность возникновения новых переломов значительно увеличивается. Острая боль при остеопорозе чаще всего связана с переломом какой-либо кости, а длительное течение заболевание приводит тому, что возникает хронический болевой синдром, ухудшение качества жизни, уменьшение подвижности и функциональных возможностей, и в итоге к снижению продолжительности жизни.
Основными клиническими проявлениями этого коварного заболевания являются его осложнения в виде малотравматических переломов, и поэтому его стали называть «тихой» эпидемией планеты. Однако у практически каждой пожилой женщины старше 65 лет случается один перелом костей, и вероятность возникновения новых переломов значительно увеличивается. Острая боль при остеопорозе чаще всего связана с переломом какой-либо кости, а длительное течение заболевание приводит тому, что возникает хронический болевой синдром, ухудшение качества жизни, уменьшение подвижности и функциональных возможностей, и в итоге к снижению продолжительности жизни.
Клинические проявления
Первыми проявлениями остеопороза большинство пациентов отмечали повышенную утомляемость и снижение работоспособности. А одним из основных симптомов является болевые ощущения в районе позвоночника. Боль может возникать эпизодически, и связана поднятием тяжести или с резким движением.
Часто бывают случаи, когда пациенты жалуются на ноющие боли в спине и постоянное переутомление. Редко бывают жалобы на боли в длинных трубчатых костях, в суставах и тканях. Такие боли при остеопорозе бывают летучими и непостоянными по своему характеру, и усиливаются при изменении погодных условий, во время холодного времени года, физических нагрузок, массаже и переутомлении.
Во время протекания заболевания наблюдаются периоды ремиссий и обострений. На протяжении 2-10 лет заболевание окончательно формируется, и болевой синдром стабилизируется и становится постоянным. При этом не редко появляются дополнительные болевые ощущения из-за того что меняется осанка и ребра начинают упираться в подвздошные кости. Многие больные в связи с длительным болевым синдромом подвержены формированию депрессии и неврозов.
Механизм возникновения болей
В основе появления боли при заболевании остеопорозом лежат различные процессы патологического характера, наблюдающиеся в мышечной и костной ткани, в связках и сухожилиях, а также других частях опорно-двигательного аппарата.
К основным причинам возникновения болей относят:

Недавно проведенное итальянскими учеными исследование, в котором участвовало около одной тысячи пациентов в возрасте старше шестидесяти пяти лет по определению частоты проявления болевого синдрома в нижних конечностях и спине в зависимости от концентрации витамина D в крови показало, низкая его концентрация способствует болевому синдрому у женщин, чем у мужчин.
Проверка минеральной плотности кости (МПК) показала значительное снижение плотности кости. Появление перелома позвонка сопутствует острая боль, которая иррадиирует в брюшную полость, бедро, грудную клетку резко ограничивая подвижность больного. При минимальном движении боль резко увеличивается и может продолжаться 1-2 недели. После этого интенсивность боли снижается в течение 2-3 месяцев.
Компрессионные переломы позвонков и деформация приводит к постоянному прогрессирующему уменьшению роста и к ярко выраженному формированию кифоза, что в конечном итоге является причиной болевых ощущений. Такие пациенты постоянно жалуются на не проходящие тупые боли в ребрах, спине и тазовых костях. Больные остеопорозом имеют характерную для этой болезни походку, когда человек двигается осторожно, с трудом поднимается по лестничному пролету, с затруднениями входят в общественный транспорт.
Изменение осанки постоянно прогрессирует, что приводит к тому, что параспинальная мускулатура укорачивается и активно уменьшается, что приводит к болям от мышечного перенапряжения. В данном случае для уменьшения боли подходят различные мази с анестетиками и согревающим эффектом. Данная причина хронических болей в позвоночнике является основной и наиболее распространена.
Уменьшение болевого синдрома у больных с остеопорозом
Основной задачей по снижению болей является комплексная терапия, направленная на пораженный сустав путем устранения очагов нейромиоостеофиброза, мышечно-тонических проявлений, аутоаллергических процессов. Чаще всего лечение больного страдающего остеопорозом направленно на купирование болей (симптоматическая терапия), а также на предотвращение развития остеопороза, что предотвратит появление новых переломов.
Терапия симптоматического характера направлена на уменьшение реакции пациента на боль и уменьшение болевых ощущений в комплексе. Она включает в себя ношение корсетов, ведение правильного режима дня, назначение обезболивающих средств в виде мазей и гелей для локального применения, иглорефлексотерапию и т.д.
Патогенетическая терапия основана на назначении препаратов имеющих антиостеопоротический эффект, которые призваны увеличить минеральную плотность кости, тем самым снижая риск возникновения переломов. Однако на настоящий момент достоверно известно, что использование в лечении некоторых стимуляторов костеобразования имеют не только положительный эффект в увеличении плотности кости, но и снижают выраженность болевых ощущений.
 Большое значение во время реабилитации пациента и снижении болей при остеопорозе играет лечебная физкультура, которая не только несет симптоматический эффект, но и способствует наращиванию мышечной костной ткани, а в итоге снижению вероятности переломов в дальнейшем. В случае острого болевого синдрома, который обусловлен остеопоротическим переломом позвонка, обязательно ношение специального индивидуально подобранного корсета, регулярный прием анальгетиков и миорелаксантов, а также обязателен постельный режим.
Большое значение во время реабилитации пациента и снижении болей при остеопорозе играет лечебная физкультура, которая не только несет симптоматический эффект, но и способствует наращиванию мышечной костной ткани, а в итоге снижению вероятности переломов в дальнейшем. В случае острого болевого синдрома, который обусловлен остеопоротическим переломом позвонка, обязательно ношение специального индивидуально подобранного корсета, регулярный прием анальгетиков и миорелаксантов, а также обязателен постельный режим.
При болях носящих постоянный характер уменьшение боли становится серьезной задачей, таким пациентам назначаются неопиоидные анальгетики и противовоспалительные препараты, имеющие нестероидное происхождение и индивидуально разработанный комплекс физических упражнений. При постоянных болях психическое состояние пациента может быть депрессивным, в связи с этим может быть назначен комплекс антидепрессантов и консультации психологов.
proartrit.ru


 Читайте также:
Читайте также:
 Узнать, как может помочь корсет при других заболеваниях, в частности лордозе, можно здесь.
Узнать, как может помочь корсет при других заболеваниях, в частности лордозе, можно здесь.






 Подагра
Подагра Однако, более значимой и серьёзной, подагра становится у особей женского пола в великовозрастном периоде или после климакса. Страшнее всего, что она имеет огромный выбор поражения любого сустава – кистей, пальцев, локтей, коленей, запястья и других. Часто выбор падёт на плюс нефаланговый сустав ступни.
Однако, более значимой и серьёзной, подагра становится у особей женского пола в великовозрастном периоде или после климакса. Страшнее всего, что она имеет огромный выбор поражения любого сустава – кистей, пальцев, локтей, коленей, запястья и других. Часто выбор падёт на плюс нефаланговый сустав ступни. Как лечить подагру? Во-первых, важно знать, что подагра – вялотекущая и пиковая.
Как лечить подагру? Во-первых, важно знать, что подагра – вялотекущая и пиковая. Лечение производится с помощью специально назначаемых курсов лекарств или же разовых применений препаратов. Препараты назначают в зависимости от категории развития болезни, поражения подагрой суставов, также вовлечения в процесс патологий других органов.
Лечение производится с помощью специально назначаемых курсов лекарств или же разовых применений препаратов. Препараты назначают в зависимости от категории развития болезни, поражения подагрой суставов, также вовлечения в процесс патологий других органов.






 90-х годов, когда тройной одеколон был доступен в любом магазине, а достать качественные медицинские препараты было сложно. Но метод эффективный и при соблюдении рецептуры, быстро помогает нормализовать кровообращение, снять отечность и купировать острую боль.
90-х годов, когда тройной одеколон был доступен в любом магазине, а достать качественные медицинские препараты было сложно. Но метод эффективный и при соблюдении рецептуры, быстро помогает нормализовать кровообращение, снять отечность и купировать острую боль.
 Готовая смесь накладывается ровным слоем на больную зону. Сверху компресс заматывается пищевой пленкой и накрывается теплым одеялом. Держать компресс необходимо 40 минут. Процедура делается каждый день перед сном в течение двух недель.
Готовая смесь накладывается ровным слоем на больную зону. Сверху компресс заматывается пищевой пленкой и накрывается теплым одеялом. Держать компресс необходимо 40 минут. Процедура делается каждый день перед сном в течение двух недель.
 лекарственных трав. Ингредиенты для отваров заготавливаются заранее, так как каждая трава имеет свое время сбора. Если самостоятельно собрать лечебные травы не получается, ингредиенты приобретаются в аптеке. Не рекомендуем использовать травы, купленные у бабушек на рынке. Где и в какое время собирались травы не известно. Некоторые растения собирают в себя тяжелые металлы. Используя такие травы для лечения, больной только ухудшит свое состояние.
лекарственных трав. Ингредиенты для отваров заготавливаются заранее, так как каждая трава имеет свое время сбора. Если самостоятельно собрать лечебные травы не получается, ингредиенты приобретаются в аптеке. Не рекомендуем использовать травы, купленные у бабушек на рынке. Где и в какое время собирались травы не известно. Некоторые растения собирают в себя тяжелые металлы. Используя такие травы для лечения, больной только ухудшит свое состояние.
 листа;
листа;







 Одним из самых тяжелых видов заболевания является экзостоз позвоночника. Опухоль на позвоночнике может поразить спинной мозг, приводя к нарушениям в его работе. Краевые экзостозы тел позвонков мешают их нормальной подвижности. Кроме того, позвоночные наросты часто переходят в злокачественные образования.
Одним из самых тяжелых видов заболевания является экзостоз позвоночника. Опухоль на позвоночнике может поразить спинной мозг, приводя к нарушениям в его работе. Краевые экзостозы тел позвонков мешают их нормальной подвижности. Кроме того, позвоночные наросты часто переходят в злокачественные образования.
 Несмотря на то что экзостоз является заболеванием, которое требует хирургического вмешательства, многие пытаются вылечить костный нарост в домашних условиях. Одни обращаются к народным целителям, другие берут информацию из интернета, рассматривая сомнительные фото лечения и пользуясь непроверенными рецептами. К сожалению, самолечение зачастую только осложняет ситуацию.
Несмотря на то что экзостоз является заболеванием, которое требует хирургического вмешательства, многие пытаются вылечить костный нарост в домашних условиях. Одни обращаются к народным целителям, другие берут информацию из интернета, рассматривая сомнительные фото лечения и пользуясь непроверенными рецептами. К сожалению, самолечение зачастую только осложняет ситуацию. Все же народные методы не так вредны при лечении экзостоза, если они носят профилактический характер. В первую очередь это касается образа жизни.
Все же народные методы не так вредны при лечении экзостоза, если они носят профилактический характер. В первую очередь это касается образа жизни.







 Загрузка…
Загрузка…












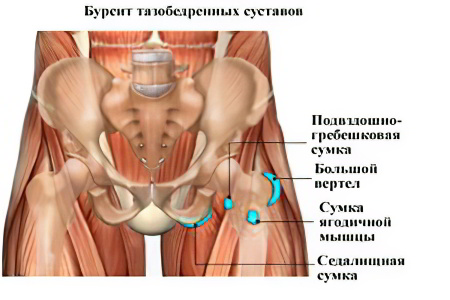





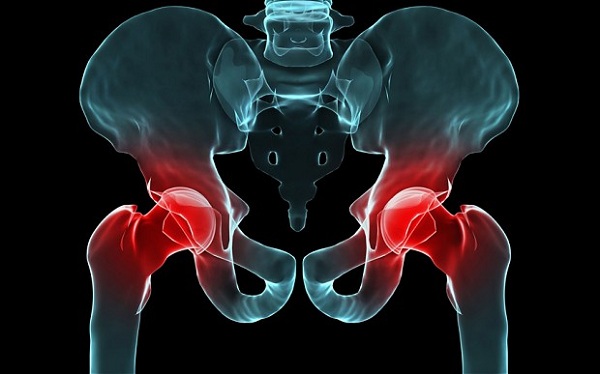

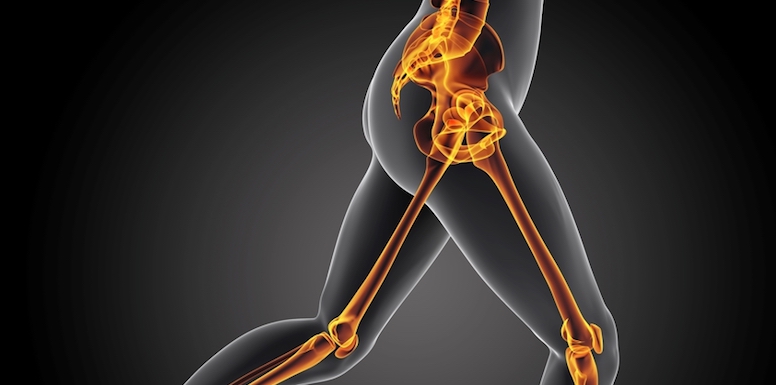








 Сколько раз повторять! Если начали болеть колени или поясница, втирайте каждой утро…
Сколько раз повторять! Если начали болеть колени или поясница, втирайте каждой утро…  Ортопед: “Если ноют колени или тазобедренный сустав, возьмите в привычку…
Ортопед: “Если ноют колени или тазобедренный сустав, возьмите в привычку…  При боли в суставах, шеи или спине, в организме сильнейшая нехватка…
При боли в суставах, шеи или спине, в организме сильнейшая нехватка… 








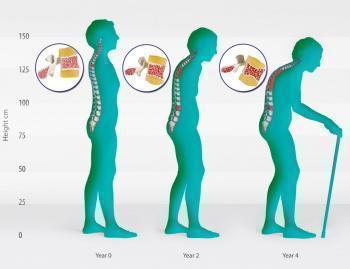

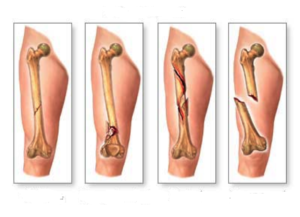


 Малая берцовая кость является составляющей голени. В зависимости от направляющего удара и вида повреждения перелом малой берцовой кости нередко совмещается вместе с переломом большой берцовой кости. Если рассматривать характер перелома, то его можно разделить на прямой и непрямой. Прямой, или бамперный удар, считается более благоприятным, так как гораздо легче поддается лечению. Кроме того, после перелома малой берцовой кости посредством прямого фактора нет множества осколков при дроблении скелета.
Малая берцовая кость является составляющей голени. В зависимости от направляющего удара и вида повреждения перелом малой берцовой кости нередко совмещается вместе с переломом большой берцовой кости. Если рассматривать характер перелома, то его можно разделить на прямой и непрямой. Прямой, или бамперный удар, считается более благоприятным, так как гораздо легче поддается лечению. Кроме того, после перелома малой берцовой кости посредством прямого фактора нет множества осколков при дроблении скелета. Чтобы получить полную картину происшедшего, врач делает рентгеновский снимок в двух проекциях. Как правило, диагностика перелома малоберцовой кости не представляет большой сложности. Врач может испытывать некоторые сложности, если возникли различные осложнения, или когда перелом локализован в межберцовом сочленении. Если же перелом случился в верхней трети голени, то врачу следует учитывать, что от этого нередко страдает кровоснабжение и иннервация данного участка.
Чтобы получить полную картину происшедшего, врач делает рентгеновский снимок в двух проекциях. Как правило, диагностика перелома малоберцовой кости не представляет большой сложности. Врач может испытывать некоторые сложности, если возникли различные осложнения, или когда перелом локализован в межберцовом сочленении. Если же перелом случился в верхней трети голени, то врачу следует учитывать, что от этого нередко страдает кровоснабжение и иннервация данного участка.







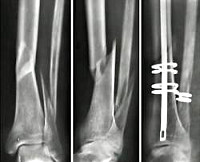













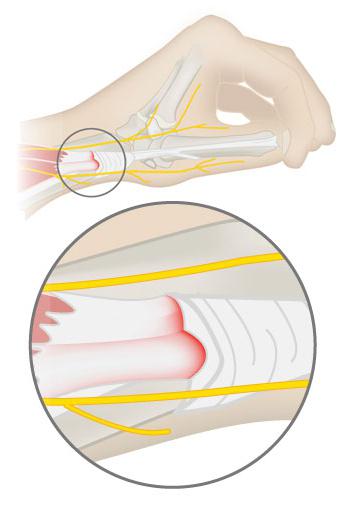











 Болезни де Кервена характеризуется воспалением сухожилий большого пальца руки.
Болезни де Кервена характеризуется воспалением сухожилий большого пальца руки. В результате пальпации врач может обнаружить припухлость в области кисти.
В результате пальпации врач может обнаружить припухлость в области кисти. К эффективным мерам профилактики заболевания относится гимнастика кисти.
К эффективным мерам профилактики заболевания относится гимнастика кисти.
 Сообщите мне цены
Сообщите мне цены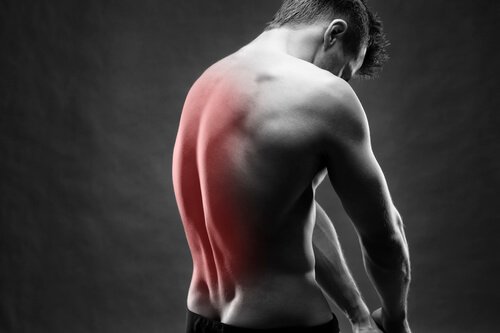

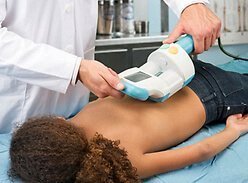


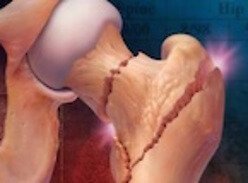










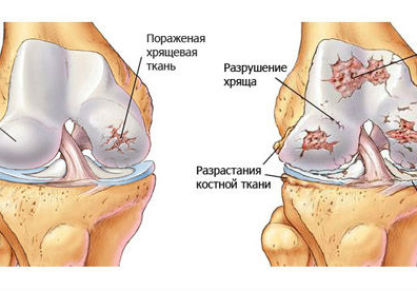 Что такое хондропатия коленного сустава: основные методы диагностики и лечения
Что такое хондропатия коленного сустава: основные методы диагностики и лечения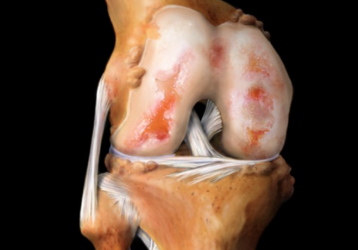 Восстановление хрящевой ткани коленного сустава: возможно или нет
Восстановление хрящевой ткани коленного сустава: возможно или нет Ложный сустав или псевдоартроз: описание, причины развития, лечение
Ложный сустав или псевдоартроз: описание, причины развития, лечение Артроз плюснефалангового сустава: причины возникновения, способы диагностики и лечения
Артроз плюснефалангового сустава: причины возникновения, способы диагностики и лечения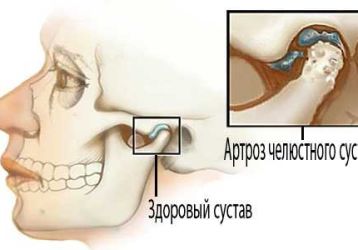 Артроз височно-нижнечелюстного сустава: симптомы и лечение заболевания. Лекарства и операция.
Артроз височно-нижнечелюстного сустава: симптомы и лечение заболевания. Лекарства и операция. Особенности диагностики и лечения остеоартроза суставов стопы
Особенности диагностики и лечения остеоартроза суставов стопы Пателлофеморальный артроз коленного сустава: симптомы и лечение
Пателлофеморальный артроз коленного сустава: симптомы и лечение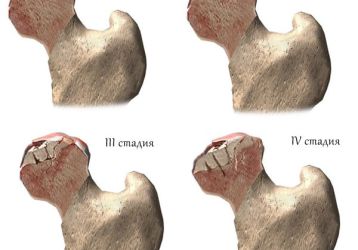 Коксартроз тазобедренного сустава 4-й степени: лечение и операция
Коксартроз тазобедренного сустава 4-й степени: лечение и операция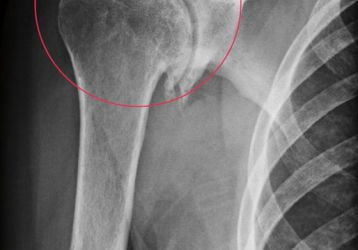 Деформирующий остеоартроз плечевого сустава: лечение 1-2-3 степени
Деформирующий остеоартроз плечевого сустава: лечение 1-2-3 степени Артроз дугоотростчатых суставов поясничного отдела позвоночника: диагностика и лечение
Артроз дугоотростчатых суставов поясничного отдела позвоночника: диагностика и лечение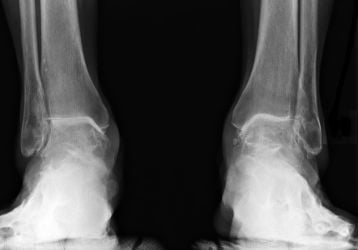 Лечение в домашних условиях артроза голеностопного сустава
Лечение в домашних условиях артроза голеностопного сустава Автор статьи: Нивеличук Тарас, заведующий отделением анестезиологии и интенсивной терапии, стаж работы 8 лет. Высшее образование по специальности “Лечебное дело”.
Автор статьи: Нивеличук Тарас, заведующий отделением анестезиологии и интенсивной терапии, стаж работы 8 лет. Высшее образование по специальности “Лечебное дело”.



 Слабая эластичность хряща провоцирует неконтролируемое разрастание костной ткани.
Слабая эластичность хряща провоцирует неконтролируемое разрастание костной ткани. Исследование суставной жидкости определит природу поражения.
Исследование суставной жидкости определит природу поражения. Нестероидные противовоспалительные препараты снимут боль и воспаление.
Нестероидные противовоспалительные препараты снимут боль и воспаление. Разрушенный сустав заменяют эндопротезом.
Разрушенный сустав заменяют эндопротезом.