Остеоартроз и артроз отличие – В чем разница между остеоартрозом и артрозом, причины возникновения патологии, симптомы, методы лечения и профилактики
Отличие остеоартроза от артроза, в чем разница между заболеваниями суставов
Болезни суставов ног диагностируются не только у пожилых, но и у молодых людей. Многие пациенты не понимают, в чем отличие остеоартроза от артроза и думают, что это одна и та же патология. Правильный диагноз позволит подобрать эффективное лечение, так как терапия заболеваний отличается.
Есть ли отличия
Даже некоторые специалисты с недостатком опыта порой задумываются, в чем разница между артрозом и остеоартрозом. Остеоартроз – одна из форм артроза. Однако скорость развития и симптомы двух патологий различаются. Чтобы правильно определить болезнь, стоит знать отличительные особенности каждого из заболеваний.


Остеоартроз и артроз — отличия
Причины возникновения
Остеоартроз отличается от артроза причинами развития патологии. Артроз может быть двух видов: первичным или вторичным. Первичная форма развивается по следующим причинам:
- Возрастные изменения в организме;
- Высокие физические нагрузки;
- Нарушение обмена веществ в тканях.
Вторичная форма артроза суставов развивается на фоне следующих факторов:
- Получение различных травм;
- Последствие полученных переломов или вывихов;
- Сопутствующие заболевания, в том числе сахарный диабет;
- Эндокринные нарушения;
- Перенесенные инфекционные патологии;
- Врожденное плоскостопие;
- Избыточная масса тела;
- Ревматизм.
В группу риска входят те, у кого в силу профессиональной деятельности суставы находятся в постоянном напряжении. Сюда можно отнести танцоров, тяжелых атлетов и грузчиков. Плохо сказывается на суставах стоячая работа, особенно в холодных условиях. Для профилактики таким людям необходимо принимать хондропротекторы и умеренно заниматься спортом.
Интересно!
Суставы ног сильнее других подвержены развитию артроза, так как они переносят максимальную весовую нагрузку.
Различие артроза и остеоартроза еще в том, как быстро патологии прогрессируют. Артроз может возникнуть стремительно, а остеоартроз отличается постепенным медленным развитием.
Патология возникает по следующим причинам:
- Избыточный вес, из-за которого увеличивается нагрузка на суставы;
- Получение травмы;
- Постоянно высокие нагрузки.
Как видно, остеоартроз может быть спровоцирован меньшим количеством причин. Однако риск заболеть обеими патологиями достаточно высок при постоянных нагрузках и при получении травм.


Причины развития остеоартроза
Симптоматика
Вовремя заметив признаки болезни коленного или тазобедренного сустава, можно начать адекватное лечение. Симптомы артроза следующие:
- Боль в области голени, стопы, бедра или колена, в зависимости от того, какой сустав поврежден;
- Возникновение неприятной ломоты, особенно перед сменой погодных условий;
- Хруст при нагрузке;
- Сильный отек, воспаление и гиперемия кожных покровов.
По мере прогрессирования заболевания может происходить деформация суставов. На последних стадиях возможна инвалидность. В таком случае помогает только оперативное вмешательство.
Симптомы остеоартроза те же, что и при артрозе. Однако эта патология может сопровождаться образованием небольших узелков – наростов в области поражения. Чаще это можно увидеть при остеоартрозе мелких суставов. Образования заметны как на рентгеновском снимке, так и при осмотре пациента.
Особенности лечения
Основные принципы лечения артроза:
- Максимально снять нагрузку с сустава;
- Применить противовоспалительные и болеутоляющие средства;
- Проводить ЛФК с целью восстановления подвижности;
- Использовать физиотерапию.
При артрозе благотворное воздействие оказывает грязелечение, радоновые ванны и употребление минеральных вод. При запущенных стадиях заболевания может потребоваться хирургическое вмешательство с полной заменой сустава.
Важно курсом принимать хондропротекторы. Эти препараты активизируют восстановление хрящевой ткани. Эффект будет только при длительном применении.
Применяются инъекции гиалуроновой кислотой. Это вещество по структуре напоминает синовиальную жидкость. Внутри сустава появляется амортизационная подушка. За счет этого уменьшается боль и облегчается ходьба.
Методики терапии остеоартроза аналогичны. Человеку рекомендуется быстрое снижение веса за счет сбалансированной диеты. Выполнение массажа и физиотерапии помогает больным суставам быстрее восстанавливаться, нормализуется кровообращение. Для лечения используются такие же лекарственные препараты.
На заметку!
В сочетании с основной терапией по согласованию с доктором при остеоартрозе можно использовать методы народной медицины.


Методика лечения обоих заболеваний
В чем сходства и отличия
Сходство двух патологий в следующих особенностях:
- Боль в суставах в состоянии покоя и при движении;
- Скованность в действиях;
- Разрушение хряща;
- Необходимость снизить вес;
- Потребность в правильном питании;
- Проведение гимнастики и физиотерапии.
Может показаться, что патологии идентичны. Но ставить диагноз самостоятельно не стоит. Только специалист может диагностировать артроз, остеоартрит или остеоартроз суставов.
Заболевания имеют следующие принципиальные различия:
- К артрозу может быть унаследованная склонность, а остеоартроз развивается только под воздействием внешних факторов;
- При остеоартрозе в небольших сочленениях образуются мелкие узелки;
- Артроз поражает любые суставы, а остеоартроз представляет собой болезнь хрящевой ткани суставов ног.
По сути остеоартроз является острой формой течения артроза. Отличить две патологии можно по рентгенологическим признакам.
Особенности диагностики
Оценить состояние кости и сустава можно, проведя инструментальные исследования. Хотя осмотр врачом и пальпация суставов дают некоторое представление о состоянии сочленений, диагноз можно поставить только после проведения обследования.
Интересно!
Перед диагностическими процедурами врач оценивает амплитуду движения больным сочленением, наличие боли, хруста и состояние кожи над суставом.
В диагностику включаются следующие современные методики:
- Рентген;
- УЗИ;
- КТ;
- МРТ.
Решение, какие диагностические процедуры необходимо проводить, принимает лечащий врач. При проведении рентгена снимки необходимо сделать минимум в двух проекциях. Если для постановки диагноза этого недостаточно, назначаются дополнительные исследования.


Диагностические методики для определения причины симптомов
На рентгенологическом снимке при остеоартрозе будут видны узелки – костные наросты. В процессе исследования можно увидеть, насколько сильно подверглась износу хрящевая ткань.
При проведении ультразвукового исследования врач сможет оценить, в каком объеме вырабатывается синовиальная жидкость и достаточно ли смазываются суставы. Можно определить, насколько здоров мениск и хрящ. Максимальное количество информации можно получить, проведя магнитно-резонансную томографию.
Важно!
Всегда нужно проводить диагностику суставов на обеих ногах. Симптомы обычно ярче выражены только на одной конечности, хотя патология чаще поражает обе.
Хотя обе патологии имеют немало сходств, нельзя заниматься самолечением. Каждый случай индивидуален. Поставить точный диагноз может только врач после детального обследования. Если удастся дифференцировать болезнь, лечение будет более эффективным.
Остеоартроз и артроз в чем разница
Сейчас существует очень много болезней, которые имеют похожую симптоматику и течение развития. Иногда даже высококлассные специалисты могут ошибаться при постановке диагноза. Часто люди самостоятельно устанавливают свой недуг, прочитав в интернете о его признаках. Можно легко спутать разные заболевания опорно-двигательного аппарата. Нужно знать, в чём разница остеоартроза и артроза, прежде чем ставить себе диагноз.
Симптомы артроза и стадии развития
Артроз — это болезнь суставов. Она приводит к патологическим изменениям в костной ткани и разрушению хряща. Происхождение может быть эндогенным и экзогенным. Основные причины:
- Нарушение обменных процессов в организме.
- Изменения работоспособности половой железы.
- Снижение выполнения функций щитовидки.
Также причиной этого заболевания может стать избыточный вес. Медики уверены, что женщины более предрасположены к артрозу, чем мужчины. Зачастую эта болезнь возникает после 40 лет.

Первая стадия заболевания практически никак не проявляется. Иногда может возникать слабая боль. Этот симптом говорит о том, что начались изменения в синовиальной жидкости. Такая патология постепенно ослабляет сустав. Внешний вид воспалённого места остаётся неизменным.
На второй стадии начинают образовываться остеофиты. Это значит, что началось разрушение суставов. Постепенно усиливается боль, появляется хруст. Затем, нарушается мышечная функция, что приводит к уменьшению подвижности. При второй стадии заболевания появляется дискомфорт и боль во время движений.
Третья стадия считается острой формой развития артроза. Начинается патологическая деформация поражённого сустава. Подвижность сильно снижается. Процессы, развивающиеся на этой стадии, практически необратимы. Человек может получить инвалидность. При таких нарушениях чаще всего необходимо эндопротезирование.
Обычно артроз развивается в коленном суставе, после чего он может начать поражать тазобедренный узел. Затем заболевание распространяется на остальные суставы. Также оно может поражать большой палец ноги. В редких случаях артроз развивается в обратном порядке. Он деформирует пальцы, а потом перемещается на колени. Основные симптомы:

- Первым симптомом является боль. Она может быть слабой и непостоянной. Обычно появляется при нагрузках на суставы.
- Хруст. Появляется во время нагрузок и сопровождается чувством ломоты. Без лечения эти симптомы начнут только усиливаться.
- Появление припухлости на воспалённом месте. Это характерный симптом, который возникает практически во всех случаях.
- Сильно опухает сустав. Это свидетельствует, что процессы уже необратимы.
После появления одного из симптомов необходимо сразу обращаться в медучреждение. Лечение можно назначать только после полного обследования.
Терапевтические методы
При выявлении первых симптомов человеку нужно как можно быстрее обратиться за помощью к специалисту. Если заболевание на ранних стадиях, то необходимо обращаться к ревматологу. На третьей необходима помощь ортопеда. Главные способы лечения:

- Сильное снижение нагрузки на поражённый суставной аппарат.
- Выполнение лечебных упражнений, а также соблюдение ортопедического режима, который предполагает создание правильной осанки с помощью вспомогательных средств. Лечебная физкультура назначается личным лечащим врачом. Для каждого пациента упражнения должны подбираться индивидуально. Нельзя взять общий курс и придерживаться его. Нагрузка определяется исходя из состояния поражённого сустава.
- Физиотерапия. Включает в себя ударно-волновую терапию, УЗИ, импульсную, лазерную, электромагнитную терапию. Сейчас повсеместно начали применять магнитотерапию.
- Оксигенотерапия. Поражённый артрозом сустав насыщается кислородом.
- Внутрикостная блокада.
- Применение медикаментозных средств. Препараты назначаются только индивидуально.
- Народная медицина. Существует множество средств, которые способны помочь убрать боль и опухоль.
- Поездки в санаторий.
Больному часто во время артроза назначается определённая диета. Некоторые лекарства необходимо вводить в организм с помощью инъекций. Это происходит только под постоянным наблюдением врача. Сопутствующими препаратами могут выступать различные мази и гели. Во время обострения используют гормональные лекарства. Делают укол непосредственно в сустав. Практически всегда назначаются средства, которые помогают восстановить хрящевую ткань.
Остеоартроз и его основные признаки
Чтобы понимать разницу между двумя болезнями, нужно знать, чем отличается артроз от остеоартроза. Остеоартроз — это отдельная форма патологии. Он развивается у мужчин и женщин старше 40 лет. Такое заболевание чаще всего возникает из-за износа хрящевой ткани. Прогрессирование происходит довольно медленно. Обычно люди обращаются за помощью, когда остеоартроз находится в запущенной форме.
Причин развития существует множество. Это могут быть нарушения внутренних процессов, лишний вес, травмирование сустава, постоянные перегрузки. Наиболее распространённые симптомы:

- После физических нагрузок возникает хруст.
- Сустав начинает болеть после подъёма с лежачего положения.
- Небольшие узелки в суставах пальцев. В итоге это приводит к деформации.
- Подъем и спуск по лестнице затрудняется.
- Воспалённый сустав иногда может напухать.
Это первые симптомы развития остеоартроза. Если появился хотя бы один, то нужно обращаться за помощью к врачу. Лечение недуга включает в себя следующие мероприятия:

- Необходимо избавиться от лишнего веса. Врач назначить специальную диету, которая позволит убрать лишние килограммы, что довольно сильно снизит нагрузку на воспалённые суставы.
- Лечебная физкультура. Её необходимо подбирать только с помощью доктора. Нагрузка выбирается на основании проведённых обследований.
- Физиотерапия, УЗИ, рентген. Исследования необходимы, чтобы можно было однозначно подтвердить диагноз.
- Медикаментозное лечение. Все лекарства выписываются после получения результатов анализов. В некоторых случаях могут потребоваться уколы в сустав.
- Также могут применяться методы народной медицины.
Профилактика остеоартроза заключается в здоровом образе жизни. Также следует не перегружать опорно-двигательный аппарат.
Отличия заболеваний
Остеоартроз так же, как артроз и остеопороз нарушает хрящевую ткань. Во время развития этих заболеваний у человека появляется сильная боль и сковываются движения. Также эти патологии имеют сходство и в лечении:

- При обеих болезнях необходимо соблюдать определённую диету. Она направлена на укрепление тканей сустава и снижение веса пациента. Во время развития недугов необходимо есть только низкокалорийные блюда. Основой меню должны стать овощи и фрукты. В них содержится большое количество антиоксидантов, которые нужны для снижения воспалительных процессов. Также необходимо употреблять жирную рыбу. Оливковое масло оказывает хороший противовоспалительный эффект. Витамин C способен ускорять восстановительные процессы.
- Обе болезни предполагают выполнение упражнений лечебной физкультуры. Во время обострения активность нужно снижать.
- Следует использовать ортопедические фиксаторы. Они помогают равномерно распределить нагрузку на опорно-двигательный аппарат.
К лечению обеих патологий необходимо подходить комплексно. Для достижения наилучшего эффекта нужно соединять физиотерапевтические процедуры с медикаментозным лечением.
Также у этих болезней есть и отличия. Их следует рассмотреть более детально. Разница между патологиями:
- Остеоартроз развивается только при деформированном хряще. Это острая форма артроза.
- При остеоартрозе могут страдать мелкие суставы. Такие образования диагностируется рентгеном.
- Артроз может развиться в абсолютно любых суставах.
- Артроз приводит к разрушению околосуставных тканей. При этом заболевании полностью исчезает хрящ. Из-за этого человек становится инвалидом.
Необходимо вовремя, а главное, точно установить диагноз. Также артроз могут часто спутать с остеопорозом.
Особенности остеопороза

Особенности остеопороза
Остеопороз отличается от артроза тем, что при первом заболевание отмечается хрупкость костей. Уменьшение костной массы является хроническим процессом, который может начаться из-за нарушения метаболизма в костях, вредного образа жизни, проблемы с эндокринной системой. Также остеопороз может возникать из-за травм, ушибов, вывихов, перелома шейки бедра.
У здорового человека постоянно обновляются клетки. При остеопорозе и артрозе этот баланс нарушается. Остеопороз чаще всего возникает у худых людей, в отличие от артроза, которым страдают зачастую полные.
Женщины страдают остеопорозом в три раза чаще, чем мужчины. Чаще всего эта болезнь возникает у пожилых людей. С течением времени ухудшаются обменные процессы в организме, теряется структура хвощей и костных клеток, нарушается регенерация новых клеток. Очень важно заниматься профилактикой заболеваний опорно-двигательного аппарата. Это позволит сохранить активность до глубокой старости.
Профилактические мероприятия

Профилактические мероприятия
Если каждый день уделять полчаса на поддержание своего организма, то можно не допустить развитие остеопороза, остеоартроза и артроза. Важным профилактическим средством является гимнастика. Для этого не требуется какое-либо специальное оборудование или походы в тренажерные залы. Нужно лишь желание.
Зарядка способна разогнать кровь по всем сосудам после ночного сна, а также увеличить амплитуду движения суставов. Хрящевые и костные ткани будут получать полноценное питание. Не будет возникать окостенения и застоя крови.

Также нужно внимательно относиться к первым симптомам заболеваний. Для большинства болезней этой группы они схожи. Общие симптомы заболевания опорно-двигательной системы:

- Хруст в суставах.
- Усталость после нагрузок.
- Изменение осанки.
- Скованность.
- Появляются проблемы с зубами.
- На запущенных стадиях уменьшается рост.
- Повышается ломкость костей.
Организму необходимо достаточное количество коллагена, витаминов, фосфора и кальция. Из меню нужно исключить копчёности, жирную и жареную пищу. Также желательно избавиться от всех вредных привычек.
Чем остеоартроз отличается от артроза

Термины «остеоартроз» и «артроз» нередко используются как синонимы. Даже от врачей можно услышать, что это одно и то же заболевание. Но это не совсем так. «Остео»- переводится с греческого как «кость». Это прямо указывает на поражение кости.
Артроз – заболевание суставного хряща, в процессе которого он разрушается. Если в процесс вовлекается головка кости, которую покрывает гиалиновый хрящ, заболевание переходит на новую стадию. Именно эта стадия называется остеоартрозом.
В действительности этот диагноз означает поражение не только кости, но и других структур и тканей, которые окружают сустав. Это связки, мышцы, синовиальные оболочки, капсула.
Поэтому остеоартроз – это, с одной стороны, стадия артроза, а с другой стороны – форма периартроза. Этому заболеванию нередко сопутствуют синовит, тендивит, капсулит – воспалительные процессы, характерные для артрозо-артрита.
Главное отличие остеоартроза – деформация костей. При обычном артрозе она не наблюдается. Только когда заболевание переходит в позднюю стадию, образуются остеофиты, хрящевая ткань почти полностью исчезает, истончается, разволокняется, возникают участки оголенной кости, развивается деформация. Это более опасная форма болезни.
Общие причины
Причина разрушения сустава и дегенеративно-дистрофических изменений тканей – неправильные нагрузки в сочетании с недостаточным питанием. Нагрузки на суставы могут быть связны с избыточным весом, занятиями спортом, тяжелой физической работой. Причины плохого кровоснабжения могут быть также разными.
В тибетской медицине такие процессы относятся к болезням холода, которые связаны с недостатком тепла в теле. Главным генератором тепла считается печень. Поэтому болезни холода часто развиваются на фоне недостаточной работы печени.
Современная медицинская наука подтверждает правоту тибетских врачей. Печень активно участвует в синтезе коллагена. Это основной строительный материал всех соединительных тканей, включая гиалиновые хрящи суставов. Если печень работает неактивно, производство коллагена снижается. Суставы и позвоночник получают его в недостаточном количестве, развиваются такие болезни как остеохондроз и артрозы.
Другая причина – плохое скольжение костей в суставе. Оно обеспечивается гладкой поверхностью хрящей и смазкой – синовиальной жидкостью. При болезнях холода свойства этой жидкости изменяются, а ее количество становится недостаточным.
Возникает трение, которое изнашивает суставные хрящи. Устойчивость к нагрузкам снижается. Чтобы скомпенсировать эту потерю возникают костные выросты – остеофиты. Это уже означает деформацию кости, но еще не остеоартроз.
Повышенное трение и нагрузки вызывают воспаление связок, капсулы сустава. Процесс разрушения распространяется на головку кости. Она имеет губчатую структуру, обильно снабжается кровью и отвечает за питание суставного хряща, который не имеет собственных кровеносных сосудов. Кроме того, она пронизана нервами, поэтому при переходе заболевания на эту стадию, боль становится особенно сильной.
Таким образом, главные причины двух заболеваний одинаковы – это плохое поступление крови и нагрузки. Только в одном случае они приводят к разрушению хряща, а в другом – к дегенеративно-дистрофическим изменениям всех структур, объединенных в суставе.
Основные различия
- Причины артроза более многочисленны, чем причины остеоартроза. Например, в развитии первого заболевания может участвовать наследственный фактор. Второе развивается исключительно вследствие нагрузок, плохого кровоснабжения и приобретенных нарушений метаболизма и регенерации тканей.
- Артроз обычно поражает крупные суставы – тазобедренные, коленные, плечевые. Остеоартроз, напротив, часто приводит к костным деформациям области мелких и средних суставов, например, на пальцах стоп, кистей рук.
- Простое разрушение хрящей обычно развивается медленно. Это длительный, постепенный процесс, для которого не характерны воспалительные обострения. Вовлечение околосуставных структур и тканей резко повышает вероятность воспалений, перехода заболевания в острую стадию.

Артроз и остеоартроз: отличие, симптомы, лечение
- Что такое артроз, его основные симптомы и стадии развития
- Стадии развития артроза
- Основные симптомы артроза
- Лечение артроза
- Что такое остеоартроз и его основные симптомы
- Основные симптомы остеоартроза
- Лечение остеартроза
- Чем отличается артроз от остеоартроза?
В наше время существует множество болезней, которые похожи между собой как по симптомам, так и по их развитию. Поэтому очень часто из-за схожести их течения даже самый высококвалифицированный специалист затрудняется поставить диагноз. Тем не менее человек, основываясь на симптомах, о которых он прочитал в интернете, самостоятельно ставит себе диагноз и начинает самолечение. При этом он сам не понимает, что болезнь, которую он лечит, может оказаться другой, но похожей на ту, о которой прочитал на сайте. Поэтому если человек хочет самостоятельно лечиться, то вначале ему все равно нужно обратиться к настоящему врачу, который возьмет анализы, проведет обследование, а после поставит правильный анализ.
Например, очень часто пациенты путают такие виды заболевания как артроз и остеоартроз. Поэтому нужно найти отличие между 2 этими заболеваниями, чтобы пациенты могли сами ориентироваться и определить форму болезни, которая их мучает. Для начала разделим обе болезни, рассмотрим их понятия и лечение, а уже после найдем отличие между ними.
Что такое артроз, его основные симптомы и стадии развития
Артроз — это заболевание суставов, которое приводит к разрушению хряща и деформации костной ткани. Артроз может возникать вследствие врожденного дефекта или после тяжелых травм. Основными причинами, которые также вызывают артроз, являются нарушение обмена веществ, сниженная функция щитовидной железы и нарушение работы половой железы. К такому заболеванию может привести даже избыточный вес. Кроме того, ученые считают, что к артрозам более всего предрасположены именно женщины. Чаще всего болезнь возникает в возрасте от 40 лет.
Стадии развития артроза
1 стадия проходит практически незаметно. Чаще всего возникает слабая боль в суставе при движении, на которую больной не обращает внимания. Это боль свидетельствует об изменении состава в синовиальной жидкости, что влечет за собой ослабление сустава. По внешнему виду сустав не изменяется.
2 стадия предполагает образование остеофитов, которые являются признаком разрушения сустава. Боль при движении становится более сильной, появляется хруст в пораженном суставе. Далее происходит нарушение мышечной функции, которая влечет за собой ухудшение рефлекторной функции. На той стадии обычные движения становятся болезненными и неприятными.
3 стадия является острой формой артроза. На этой стадии происходит патологическая деформация опорных площадок пораженного сустава, которые влекут за собой изменения в оси конечности. После чего происходит почти полное ограничение подвижности. На этой стадии больной может получить инвалидность, поскольку эти процессы практически необратимы. Чаще всего на этой стадии пациент нуждается в протезировании.
Чаще всего артроз начинается в коленном суставе, а после он может дойти до тазобедренного сустава. После чего артроз распространяется на суставы конечностей (в том числе и большой палец на ноги). Иногда болезнь действует в обратном порядке и начинает прогрессировать именно с суставов пальцев ног или рук.
Основные симптомы артроза
- симптомом является боль в суставе. Боль может быть не сильной, а периодичной или ноющей. Чаще всего проявляется при нагрузке на больной сустав.
- симптомом является хруст в суставе при его нагрузке. Очень часто в больном суставе возникает чувство ломоты. Если не сходить к врачу, то эти ощущения будут усиливаться и тем самым ограничат способность передвигаться.
- симптом характеризуется появлением опухоли (или припухлости) на том месте, где возник артроз. После чего припухлый сустав становится красноватого оттенка. Такой симптом возникает только при острой форме артроза. При этом боль в суставе не сильная, а ноющая. Если в припухлом суставе возникает острая боль, то это, скорее всего, артрит.
- симптом характеризуется образованием сильной опухоли, что свидетельствует о полном и необратимом видоизменении пораженного сустава.
Как только в сустав появляется хотя бы один из основных симптомов, то больному срочно необходимо обратится к врачу. Поскольку каждый случай индивидуален, а лечение назначается только после проведения всех анализов.
Лечение артроза
После того как первые признаки болезни были обнаружены, больному необходимо обратиться к специалисту. На первых стадиях развития болезни необходимо обратиться к -ревматологу, а на более поздних — к ортопеду.
Основные методы лечения включат в себя:
- Необходимо снизить нагрузку на пораженный сустав.
- Ортопедический режим и лечебная физкультура. Ортопедический режим представляет собой создание правильной осанки искусственным путем, при помощи фиксации позвоночника вспомогательными средствами. К тому же при таком режиме необходимо правильно питаться и изменить образ жизни (то есть время сна и отдыха, отказ от вредных привычек и многое другое). Если говорить о лечебной физкультуре, то назначить ее сможет только лечащий врач. Все упражнения индивидуальны, поэтому один пациент не может посоветовать другому, как разминать поврежденный сустав. Специалист подбирает упражнения и нагрузку в зависимости от степени поражения болезнью и состояния здоровья пациента.
- Физиотерапия. Именно физиотерапия в последнее время наиболее эффективна при артрозе. Она включает в себя лазерную терапию, ударно-волновую, ультразвуковое исследование или сокращенно УЗИ, электромагнитную и импульсную терапию. В последнее время врачи могут применять магнитотерапию.
- Использование оксигенотерапии. Оксигенотерапия предполагает насыщение кислородом пораженного сустава.
- Внутрикостная блокада.
- Фармакотерапия, что в переводе от латинского означает лечение лекарственными средствами. То есть это медикаментозное лечение артроза. Все препараты врач назначает индивидуально в зависимости от организма человека и степени поражения болезнью.
- Народная медицина. В народе существует много средств, которые помогут как снять боль в суставе, так и убрать опухоль и красноту.
- Правильное питание и санаторно-курортный отдых.
При артрозе врач может назначить специальную диету. Некоторые медицинские препараты необходимо колоть внутривенно или внутримышечно и только под наблюдением врача. Для снижения опухоли и болевого синдрома в суставе могут применяться мази и гели. При острой форме артроза могут применяться гормональные препараты, которые ставят в больной сустав. Еще назначаются препараты, которые способствуют восстановлению хрящевой ткани в суставе.
Что такое остеоартроз и его основные симптомы
Остеоартроз — это форма заболевания артроза, которая развивается вследствие деформации хрящевой ткани на суставной поверхности. Остеоартроз развивается как у мужчин, так и у женщин в возрасте от 40 до 50 лет (у женщин обычно во время менопаузы). Такая форма заболевания проявляется вследствие механического износа хрящевой ткани возле сустава. А прогрессирует остеоартроз очень медленно, поэтому, когда пациент обращается в больницу, болезнь уже имеет запущенную форму.
Причины возникновения остеоартроза могут быть разными. Это может быть избыточный вес, профессиональная травма, функциональная перегрузка суставов.
Основные симптомы остеоартроза
- В конце рабочего дня появляется хруст в суставах после любой физической нагрузки.
- Появление боли в суставе при подъеме с кровати.
- Образование узелков в мелких суставах (пальцы рук, ног), которые приводят к сильной деформации на руках и ногах.
- Становится сложно ходить по лестнице.
- Время от времени напухает пораженный сустав, в особенности коленный.
Лечение остеартроза
При первых симптомах остеоартроза необходимо обратиться к врачу (ревматолог или ортопед, в зависимости от степени прогрессирования болезни).
Лечение остеартроза включает в себя:
- Снижение веса, то есть врач назначает особую диету, которая поможет быстро избавиться от лишних килограммов и снизить нагрузку на больной сустав.
- Лечебная физкультура, которую назначает врач, подбирая методику исключительно из проведенных анализов и полученного рентгеновского снимка.
- Физиотерапия, рентген и ультразвуковое исследование (УЗИ). При этом рентген необходимы для того, чтобы подтвердить наличие заболевания остеоартроз, а через УЗИ можно следить за течением этой болезни.
- Медикаментозное лечение. Препараты врач выписывает только после проведения всех анализов. Иногда необходимы уколы при артрозе, которые колют в поврежденный сустав.
- Народная медицина и правильное питание.
Для того чтобы предупредить заболевание остеоартроз, необходимо следить за весом, рационально заниматься физкультурой и излишне не перегружать опорные суставы.
Чем отличается артроз от остеоартроза?
Чаще всего, люди не понимают в чем отличие между артрозом от остеоартрозом. И даже интернет выдает информацию, что артроз и остеоартроз — это одно и то же, но на самом деле это не так.
Отличия:
- Артроз предполагает заболевание суставов, которое приводит как к деформации, так и к разрушению хряща вокруг сустава. Другими словами, это заболевание включает полное понятие болезни сустава, которое приводит к полному разрушению хряща и инвалидности пациента. А остеоартроз — это одна из форм артроза, которая включает в себя отдельный промежуток течения болезни артроз. Остеоартроз начинается только в момент деформации хрящевой ткани. Другими словами — это острая форма артроза.
- Это причины возникновения. Если артроз может передаться генетически, чаще всего, через женский пол, то остеоартроз возникает вследствие механической перегрузки суставов.
- Это появление узелков в суставе. Как только на рентгене или УЗИ врач замечает образования узелков, то ставится диагноз остеоартроз.
- Остеоартроз поражает именно суставы пальцев рук или ног, в особенности большие пальцы ног, а артроз может возникнуть в любом из суставов, чаще всего, коленном.
Таким образом, различия между остеоартрозом и артрозом очевидны. Не стоит говорить о том, что это одно и то же заболевание. Если был поставлен диагноз артрит, нужно помнить о том, что он повлечет за собой более тяжелую, острую форму, а именно остеоартроз. Также не стоит забывать и о том, что артроз и артрит — это разные заболевания, не нужно их путать. Поэтому вначале нужно обратиться к врачу, а именно ревматологу или ортопеду, чтобы он правильно поставил диагноз и назначил лечение.
Обязательно перед лечением болезней консультируйтесь с врачом. Это поможет учесть индивидуальную переносимость, подтвердить диагноз, убедиться в правильности лечения и исключить негативные взаимодействия препаратов. Если вы используете рецепты без консультации с врачом, то это полностью на ваш страх и риск. Вся информация на сайте представлена для ознакомительных целей и не является лечебным пособием. Вся ответственность за применение лежит на вас.
Артроз и остеоартроз: отличие и сходства
Эти созвучные заболевания похожи по сочетанию букв, симптомам. Врачи разделились: одни утверждают, что артроз и остеоартроз – разные названия одного заболевания, другие – что различия не только в названии.
Проблемы с суставами ног давно не удел людей в возрасте за пятьдесят. Болезни ног «помолодели». Боли в коленях у молодых людей могут возникнуть из-за травм, не долеченных инфекционных заболеваний, тяжёлых нагрузок, малоподвижного образа жизни, лишнего веса.
Люди старшего возраста страдают от болей в ногах из-за острых, хронических воспалений, нарушений обменных процессов – сахарный диабет, подагра, остеопороз. Основная причина болей в суставах – артроз. Склонны к болезни женщины старше сорока лет. Артроз – заболевание, постепенно разрушается внутрисуставной хрящ.
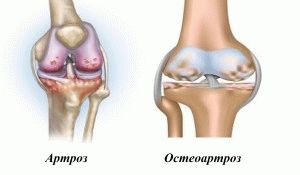

Заболевания коленного сустава
Остеоартроз – прогрессирующий артроз, появляющийся вследствие износа хрящевой ткани. Бывает у мужчин, женщин, как правило, старше сорока лет.
Причины развития, симптомы артроза
Артроз бывает первичным и вторичным. Причину первичного не всегда можно установить, чаще возникает из-за тяжёлых физических нагрузок, возрастных изменений. Первичный артроз возникает в стопе, коленном, тазобедренном суставах. У вторичного – причин больше:
- Последствие травмы. Например, переломы суставных концов кости.
- На фоне нарушения обмена веществ: сахарный диабет, заболевания щитовидной железы.
- На фоне инфекционных заболеваний: сифилис, тиф.
- Плоскостопие.
- Сильные нагрузки на суставы. Артисты балета, профессиональные спортсмены, грузчики в группе риска.
- Лишний вес. Это своеобразная, повышенная нагрузка на суставные связки. Лечение заболевания будет более эффективно, если вы сбросите лишний вес.
- Хронический ревматизм. Чаще артроз появляется вследствие этой болезни.
Подвержены поражению суставы нижних конечностей (тазобедренный, коленный, первый плюснефаланговый) из-за повышенных нагрузок.
Симптомы артроза:
- Болезненные ощущения в колене, стопе, бедре. Боль обычно ноющая, сильная, иногда возникает неприятное ломящее чувство.
- Хруст в суставах при физической активности.
- Отёк в месте поражения. Если сразу не начать лечение, он начнёт краснеть, – признак острой формы заболевания.
- Возникновение сильной опухоли на месте сустава. Лечение стоит начать срочно, не откладывайте с походом к врачу, если наблюдаете такой симптом.
Лечение артроза
После обнаружения перечисленных симптомов, стоит срочно обратиться к врачу, начать лечение. Какие методы предлагает медицина:
- Снять нагрузку с повреждённого сустава. Если это голеностоп, колено, старайтесь ходить с опорой на трость.
- Медикаментозное лечение. Сюда входят обезболивающие, противовоспалительные препараты, мази для местного применения, таблетки, нацеленные на восстановление хряща, препараты, которые вводят непосредственно в сустав. После снятия острого воспаления, можно вводить гиалуроновую кислоту – естественная смазка тканей.


ЛФК с мячом
- Лечебная физкультура. Назначает врач после снятия воспаления. Упражнения подбираются индивидуально в зависимости от того, что поражено, какой возраст, вес пациента.
- Физиотерапия. Для лечения назначают тепловые, ультразвуковые процедуры, электромагнитную, лазерную терапию.
- Санаторно-курортное лечение. Грязелечение, радоновые ванны, минеральные воды.
- Хирургическое вмешательство. Прибегают в тяжёлых случаях заболевания.
Причины, симптомы остеоартроза
Остеоартроз – форма артроза. Развивается медленно, когда у пациента начинаются боли в колене, стопе, заболевание уже находится в запущенной форме. К причинам остеартроза относят:
- Лишний вес. Суставы изнашиваются из-за повышенной нагрузки от тяжести тела. Лишний вес имеет проблемы с обменом веществ, что негативно сказывается на здоровье тканей организма.
- Травма колена, голеностопа.
- Постоянные большие нагрузки на суставы, в связи с профессиональной деятельностью.

Больное колено
Симптомы остеоартроза:
- Хруст в локтях, коленях после физической активности, в конце рабочего дня.
- Появление узелков в мелких суставах стоп.
- Болезненные ощущения в колене при подъёме по лестнице.
- Отёк в области коленной чашечки.
Лечение остеоартроза
- Начать лечение остеоартроза стоит с соблюдения диеты, снижения веса. Если есть лишний вес, стоит нормализовать его. От этого зависит здоровье суставов, всего организма.
- Лечебная гимнастика. По назначению лечащего врача после диагностики.
- Физиотерапия, массаж.
- Медикаментозное лечение. Противовоспалительные препараты, инъекции, мази.
- Народные средства. Например, прибинтованная к больному колену, пропитанная соком капусты шерстяная ткань снимает боль. Приём натощак одной столовой ложки оливкового масла с ¼ чайной ложки сока чеснока снимет воспаление. Прибегать к народным средствам можно, если их одобрил врач, в сочетании с медикаментами.


Народное средство при артрозе
Сходства и отличия артрита и остеоартроза
Сходство очевидно, оба заболевания поражают хрящевую ткань, приносят боль, сковывают движения человека. Имеются сходства в лечении заболеваний. Имея проблемы с суставами, пациенту, имеющему лишний вес, показана диета для похудения, укрепления хрящевой ткани, чтобы снизить нагрузку, избежать осложнений течения болезни. Врачи советуют употреблять пищу с низким содержанием калорий, есть больше овощей, фруктов, так как в них содержатся антиоксиданты, способствующие уменьшению воспаления в хрящевых тканях организма.
Желательно добавить в рацион рыбу жирных сортов из-за содержания в ней омега-3. Полезно использовать оливковое масло, оно имеет противовоспалительный эффект, больше употреблять витамина С, чтобы быстрее восстановить соединительные ткани.
В обоих случаях показана лечебная гимнастика, физиотерапия строго по показаниям лечащего врача. Стоит снизить физическую активность в момент острого воспаления, носить ортопедические фиксаторы для снятия, правильного распределения нагрузки.
Отличия артроза и остеоартроза:
- Остеоартроз развивается в случае, если имеется деформация хряща, то есть остеартроз – острая форма артроза.
- Разница в механизме развития болезни. Артроз может быть генетически заложен, в отличие от остеоартроза, который развивается только вследствие механического воздействия, сильных перегрузок на ноги.
- Остеоартроз вызывает образование узелков в мелких суставах. Диагностируют их при помощи ультразвуковой диагностики, рентгенографии.
- Остеоартроз в основном поражает пальцы ног, в частности большие пальцы. Артроз может поражать любые суставы, включая позвоночник.
Артроз и остеоартроз отличие
Чем отличается артроз от остеоартроза?
Чтобы лечение больных суставов проводилось правильно, нужно знать различия между остеоартрозом и артрозом. Чтобы разобраться, в чем отличие между указанными болезнями, рассмотрим каждую из них отдельно, изучим особенности, нюансы патологий. Чем артроз отличается от остеоартрита, узнаем после того, как изучим патогенез, этиологию, клинику каждой патологии.
Некоторые пациенты считают, что артроз, остеоартроз — одно и то же заболевание. Но есть отличия артроза от остеоартроза. Рассмотрим вначале, что такое артроз.
Теперь рассмотрим, как правильно лечить артроз. Терапия этой патологии суставов — комплексная. Начинать лечение желательно на ранних стадиях болезни под присмотром ревматолога, ортопеда и т.д.
Рассмотрим терапевтические методы:
- Снятие нагрузки с пораженного сустава.
- Лечебная физкультура, ортопедический режим. ЛФ назначает лечащий врач, упражнения подбираются индивидуально, так же, как и нагрузка. Ортопедический режим представлен созданием правильной осанки искусственным путем применения ортопедических медицинских приспособлений.
- Внутрикостная блокада.
- Физиотерапия, включающая УЗИ, лазерную терапию, электромагнитную, ударно-волновую, импульсную, магнитную терапию.
- Оксигенотерапия, представляющая собой насыщение пораженного сустава кислородом.
- Фармакотерапия или медикаментозная терапия, которая проводится посредством нестероидных противовоспалительных препаратов, хондропротекторов, кортикостероидов, витаминов.
- Народная медицина. В лечении суставов используют рецепты для снятия красноты, опухоли, устранения болей.
- Курортно-санаторное лечение, правильное питание.
Чтобы начать лечение пораженного сустава, врач ставит точный диагноз: остеоартроз или артроз. Чтобы отличить остеоартроз от артроза нужно детально изучить сходства, отличия этих патологий.
Сходства патологий
Остеоартроз так же, как и артроз поражает хрящевую ткань. При развитии артроза и остеоартроза больного беспокоит болевой синдром, сковывание движений. Сходства между патологиями имеются и в их лечении:
- как и артроз остеоартроз требует от пациента соблюдения специальной диеты, которая направлена на снижение веса, укрепление хрящевой ткани. При развитии болезней следует употреблять низкокалорийную пищу. В меню должны преобладать фрукты, овощи, ведь в них содержится очень много антиоксидантов, необходимых для уменьшения воспаления внутри хрящевых тканей. В рацион нужно включить рыбу жирных сортов. Она содержит много омега-3 жирных кислот. Для оказания противовоспалительного эффекта следует употреблять оливковое масло. Витамин С поможет ускорить процесс восстановления соединительных тканей;
- как и остеоартроз артроз предполагает применение лечебной физкультуры, физиотерапии лишь по показаниям специалиста. В период острого воспаления физическую активность следует снизить;
- для правильного распределения нагрузки на суставы нужно носить ортопедические фиксаторы;
- артроз или остеоартроз должен лечиться комплексно. Чтобы добиться лучшего эффекта следует комбинировать медикаментозное лечение с физиотерапевтическими процедурами, санаторно-курортным лечением.
Отличия между болезнями суставов


Какая же разница между артрозом и другими болезнями суставов? Рассмотрим более подробно артроз и остеоартроз отличие между этими патологиями:
- Развитие остеоартроза происходит лишь в том случае, когда хрящ уже деформирован. Остеоартроз представлен острой формой артроза.
- От артроза остеоартроз отличается также разницей в механизме развития патологии. Артроз может развиваться вследствие генетической предрасположенности. Остеоартроз же может возникнуть лишь вследствие сильных нагрузок на суставы, при механическом воздействии на соединения.
- При развитии остеоартроза внутри мелких суставов формируются узелки. Эти образования можно диагностировать посредством рентгенографии, ультразвукового исследования.
- Остеоартроз чаще поражает мелкие суставы (пальцы ног, рук). Артроз может развиваться на любых суставах.
- Артроз приводит не только к деформации хряща, но и к разрушению хрящевых волокон вокруг сустава. При данной патологии хрящ разрушается полностью, являясь причиной инвалидности пациента. Остеоартроз же представлен одной из форм артроза. Точнее он представлен определенным промежутком развития болезни сустава, развивается остеоартроз в момент деформации хрящевых волокон.
Сходства патологий
Для артроза характерна ноющая боль, возникающая периодически, чаще после физической активности, может нарастать при изменениях погоды. Возникает хруст внутри сустава. Появляются опухоли и покраснения, чувство скованности движения и быстрое утомление. При остеоартрозе симптомы те же, но отличие состоит в том, что присутствует особенность — сильная деформация суставов, они понемногу утолщаются, возникают костные разрастания (узелки), чаще всего это проявляется в мелких соединениях пальцев конечностей.
Чаще всего, люди не понимают в чем отличие между артрозом от остеоартрозом. И даже интернет выдает информацию, что артроз и остеоартроз — это одно и то же, но на самом деле это не так.
Отличия:
- Артроз предполагает заболевание суставов, которое приводит как к деформации, так и к разрушению хряща вокруг сустава. Другими словами, это заболевание включает полное понятие болезни сустава, которое приводит к полному разрушению хряща и инвалидности пациента. А остеоартроз — это одна из форм артроза, которая включает в себя отдельный промежуток течения болезни артроз. Остеоартроз начинается только в момент деформации хрящевой ткани. Другими словами — это острая форма артроза.
- Это причины возникновения. Если артроз может передаться генетически, чаще всего, через женский пол, то остеоартроз возникает вследствие механической перегрузки суставов.
- Это появление узелков в суставе. Как только на рентгене или УЗИ врач замечает образования узелков, то ставится диагноз остеоартроз.
- Остеоартроз поражает именно суставы пальцев рук или ног, в особенности большие пальцы ног, а артроз может возникнуть в любом из суставов, чаще всего, коленном.
Таким образом, различия между остеоартрозом и артрозом очевидны. Не стоит говорить о том, что это одно и то же заболевание. Если был поставлен диагноз артрит, нужно помнить о том, что он повлечет за собой более тяжелую, острую форму, а именно остеоартроз. Также не стоит забывать и о том, что артроз и артрит — это разные заболевания, не нужно их путать. Поэтому вначале нужно обратиться к врачу, а именно ревматологу или ортопеду, чтобы он правильно поставил диагноз и назначил лечение.
Обязательно перед лечением болезней консультируйтесь с врачом. Это поможет учесть индивидуальную переносимость, подтвердить диагноз, убедиться в правильности лечения и исключить негативные взаимодействия препаратов. Если вы используете рецепты без консультации с врачом, то это полностью на ваш страх и риск. Вся информация на сайте представлена для ознакомительных целей и не является лечебным пособием. Вся ответственность за применение лежит на вас.
Особенности лечения
Основные принципы лечения артроза:
- Максимально снять нагрузку с сустава;
- Применить противовоспалительные и болеутоляющие средства;
- Проводить ЛФК с целью восстановления подвижности;
- Использовать физиотерапию.
При артрозе благотворное воздействие оказывает грязелечение, радоновые ванны и употребление минеральных вод. При запущенных стадиях заболевания может потребоваться хирургическое вмешательство с полной заменой сустава.
Важно курсом принимать хондропротекторы. Эти препараты активизируют восстановление хрящевой ткани. Эффект будет только при длительном применении.
Применяются инъекции гиалуроновой кислотой. Это вещество по структуре напоминает синовиальную жидкость. Внутри сустава появляется амортизационная подушка. За счет этого уменьшается боль и облегчается ходьба.
При борьбе с остеоартрозом применяются те же методики терапии. Человеку рекомендуется быстрое снижение веса за счет сбалансированной диеты. Выполнение массажа и физиотерапии помогает больным суставам быстрее восстанавливаться, нормализуется кровообращение. Для лечения используются такие же лекарственные препараты.
Методика лечения обоих заболеваний
Оценить состояние кости и сустава можно, проведя инструментальные исследования. Хотя осмотр врачом и пальпация суставов дают некоторое представление о состоянии сочленений, диагноз можно поставить только после проведения обследования.
Решение, какие диагностические процедуры необходимо проводить, принимает лечащий врач. При проведении рентгена снимки необходимо сделать минимум в двух проекциях. Если для постановки диагноза этого недостаточно, назначаются дополнительные исследования.
Диагностические методики для определения причины симптомов
На рентгенологическом снимке при остеоартрозе будут видны узелки – костные наросты. В процессе исследования можно увидеть, насколько сильно подверглась износу хрящевая ткань.
При проведении ультразвукового исследования врач сможет оценить, в каком объеме вырабатывается синовиальная жидкость и достаточно ли смазываются суставы. Можно определить, насколько здоров мениск и хрящ. Максимальное количество информации можно получить, проведя магнитно-резонансную томографию.
Хотя обе патологии имеют немало сходств, нельзя заниматься самолечением. Каждый случай индивидуален. Поставить точный диагноз может только врач после детального обследования. Если удастся дифференцировать болезнь, лечение будет более эффективным.
- Что такое артроз, его основные симптомы и стадии развития
- Стадии развития артроза
- Основные симптомы артроза
- Лечение артроза
- Что такое остеоартроз и его основные симптомы
- Основные симптомы остеоартроза
- Лечение остеартроза
- Чем отличается артроз от остеоартроза?
В наше время существует множество болезней, которые похожи между собой как по симптомам, так и по их развитию. Поэтому очень часто из-за схожести их течения даже самый высококвалифицированный специалист затрудняется поставить диагноз. Тем не менее человек, основываясь на симптомах, о которых он прочитал в интернете, самостоятельно ставит себе диагноз и начинает самолечение.
При этом он сам не понимает, что болезнь, которую он лечит, может оказаться другой, но похожей на ту, о которой прочитал на сайте. Поэтому если человек хочет самостоятельно лечиться, то вначале ему все равно нужно обратиться к настоящему врачу, который возьмет анализы, проведет обследование, а после поставит правильный анализ.
Например, очень часто пациенты путают такие виды заболевания как артроз и остеоартроз. Поэтому нужно найти отличие между 2 этими заболеваниями, чтобы пациенты могли сами ориентироваться и определить форму болезни, которая их мучает. Для начала разделим обе болезни, рассмотрим их понятия и лечение, а уже после найдем отличие между ними.
Что такое артроз, его основные симптомы и стадии развития
Артроз — это заболевание суставов, которое приводит к разрушению хряща и деформации костной ткани. Артроз может возникать вследствие врожденного дефекта или после тяжелых травм. Основными причинами, которые также вызывают артроз, являются нарушение обмена веществ, сниженная функция щитовидной железы и нарушение работы половой железы.
Стадии развития артроза
1 стадия проходит практически незаметно. Чаще всего возникает слабая боль в суставе при движении, на которую больной не обращает внимания. Это боль свидетельствует об изменении состава в синовиальной жидкости, что влечет за собой ослабление сустава. По внешнему виду сустав не изменяется.
2 стадия предполагает образование остеофитов, которые являются признаком разрушения сустава. Боль при движении становится более сильной, появляется хруст в пораженном суставе. Далее происходит нарушение мышечной функции, которая влечет за собой ухудшение рефлекторной функции. На той стадии обычные движения становятся болезненными и неприятными.
3 стадия является острой формой артроза. На этой стадии происходит патологическая деформация опорных площадок пораженного сустава, которые влекут за собой изменения в оси конечности. После чего происходит почти полное ограничение подвижности. На этой стадии больной может получить инвалидность, поскольку эти процессы практически необратимы. Чаще всего на этой стадии пациент нуждается в протезировании.
Чаще всего артроз начинается в коленном суставе, а после он может дойти до тазобедренного сустава. После чего артроз распространяется на суставы конечностей (в том числе и большой палец на ноги). Иногда болезнь действует в обратном порядке и начинает прогрессировать именно с суставов пальцев ног или рук.
Основные симптомы артроза
- симптомом является боль в суставе. Боль может быть не сильной, а периодичной или ноющей. Чаще всего проявляется при нагрузке на больной сустав.
- симптомом является хруст в суставе при его нагрузке. Очень часто в больном суставе возникает чувство ломоты. Если не сходить к врачу, то эти ощущения будут усиливаться и тем самым ограничат способность передвигаться.
- симптом характеризуется появлением опухоли (или припухлости) на том месте, где возник артроз. После чего припухлый сустав становится красноватого оттенка. Такой симптом возникает только при острой форме артроза. При этом боль в суставе не сильная, а ноющая. Если в припухлом суставе возникает острая боль, то это, скорее всего, артрит.
- симптом характеризуется образованием сильной опухоли, что свидетельствует о полном и необратимом видоизменении пораженного сустава.
Как только в сустав появляется хотя бы один из основных симптомов, то больному срочно необходимо обратится к врачу. Поскольку каждый случай индивидуален, а лечение назначается только после проведения всех анализов.
Лечение артроза
После того как первые признаки болезни были обнаружены, больному необходимо обратиться к специалисту. На первых стадиях развития болезни необходимо обратиться к -ревматологу, а на более поздних — к ортопеду.
Основные методы лечения включат в себя:
- Необходимо снизить нагрузку на пораженный сустав.
- Ортопедический режим и лечебная физкультура. Ортопедический режим представляет собой создание правильной осанки искусственным путем, при помощи фиксации позвоночника вспомогательными средствами. К тому же при таком режиме необходимо правильно питаться и изменить образ жизни (то есть время сна и отдыха, отказ от вредных привычек и многое другое). Если говорить о лечебной физкультуре, то назначить ее сможет только лечащий врач. Все упражнения индивидуальны, поэтому один пациент не может посоветовать другому, как разминать поврежденный сустав. Специалист подбирает упражнения и нагрузку в зависимости от степени поражения болезнью и состояния здоровья пациента.
- Физиотерапия. Именно физиотерапия в последнее время наиболее эффективна при артрозе. Она включает в себя лазерную терапию, ударно-волновую, ультразвуковое исследование или сокращенно УЗИ, электромагнитную и импульсную терапию. В последнее время врачи могут применять магнитотерапию.
- Использование оксигенотерапии. Оксигенотерапия предполагает насыщение кислородом пораженного сустава.
- Внутрикостная блокада.
- Фармакотерапия, что в переводе от латинского означает лечение лекарственными средствами. То есть это медикаментозное лечение артроза. Все препараты врач назначает индивидуально в зависимости от организма человека и степени поражения болезнью.
- Народная медицина. В народе существует много средств, которые помогут как снять боль в суставе, так и убрать опухоль и красноту.
- Правильное питание и санаторно-курортный отдых.
При артрозе врач может назначить специальную диету. Некоторые медицинские препараты необходимо колоть внутривенно или внутримышечно и только под наблюдением врача. Для снижения опухоли и болевого синдрома в суставе могут применяться мази и гели. При острой форме артроза могут применяться гормональные препараты, которые ставят в больной сустав. Еще назначаются препараты, которые способствуют восстановлению хрящевой ткани в суставе.
Что такое остеоартроз и его основные симптомы
Остеоартроз — это форма заболевания артроза, которая развивается вследствие деформации хрящевой ткани на суставной поверхности. Остеоартроз развивается как у мужчин, так и у женщин в возрасте от 40 до 50 лет (у женщин обычно во время менопаузы). Такая форма заболевания проявляется вследствие механического износа хрящевой ткани возле сустава. А прогрессирует остеоартроз очень медленно, поэтому, когда пациент обращается в больницу, болезнь уже имеет запущенную форму.
Причины возникновения остеоартроза могут быть разными. Это может быть избыточный вес, профессиональная травма, функциональная перегрузка суставов.
Причины развития, симптомы артроза
Артроз развивается в 3 стадии:
- Первый этап протекает бессимптомно. Иногда больного беспокоит легкая боль внутри сустава при выполнении движений. Болевой синдром возникает как сигнал об изменении состава синовиальной жидкости. При этом сустав ослабевает, но его внешний вид еще не меняется.
- Второму этапу свойственно формирование остеофитов. Эти образования указывают на начало разрушения сустава. При движении уже более ощутима боль, появляется хруст. Отмечается нарушение мышечной функции, ослабление рефлекторной функции. Привычные движения вызывают боль, неприятные ощущения.
- Третий этап развития патологии считается острой формой. Проявляется в виде патологической деформации опорных площадок больного сустава, вызывая изменение оси конечности. Часто сопровождается полным ограничением подвижности сустава. Подобный процесс уже практически необратим, поэтому пациенту грозит инвалидность. На третьей стадии развития патологии помочь может протезирование.
Артроз бывает первичным и вторичным. Причину первичного не всегда можно установить, чаще возникает из-за тяжёлых физических нагрузок, возрастных изменений. Первичный артроз возникает в стопе, коленном, тазобедренном суставах. У вторичного – причин больше:
- Последствие травмы. Например, переломы суставных концов кости.
- На фоне нарушения обмена веществ: сахарный диабет, заболевания щитовидной железы.
- На фоне инфекционных заболеваний: сифилис, тиф.
- Плоскостопие.
- Сильные нагрузки на суставы. Артисты балета, профессиональные спортсмены, грузчики в группе риска.
- Лишний вес. Это своеобразная, повышенная нагрузка на суставные связки. Лечение заболевания будет более эффективно, если вы сбросите лишний вес.
- Хронический ревматизм. Чаще артроз появляется вследствие этой болезни.
Симптомы артроза:
- Болезненные ощущения в колене, стопе, бедре. Боль обычно ноющая, сильная, иногда возникает неприятное ломящее чувство.
- Хруст в суставах при физической активности.
- Отёк в месте поражения. Если сразу не начать лечение, он начнёт краснеть, — признак острой формы заболевания.
- Возникновение сильной опухоли на месте сустава. Лечение стоит начать срочно, не откладывайте с походом к врачу, если наблюдаете такой симптом.
Терапия остеоартроза
Желательно начинать лечение при появлении первых признаков развития болезни. Терапия остеоартроза заключается в:
- снижении веса. Специалист может назначить специальную диету, направленную на быстрое снижение веса. Это необходимо для снятия нагрузки на больные суставы;
- лечебной физкультуре. Методика подбирается с учетом рентгеновского снимка, полученных анализов пациента;
- физиотерапии;
- медикаментозном лечении;
- народной медицине;
- правильном питании.
Особенности лечения артрита и артроза
Сходство очевидно, оба заболевания поражают хрящевую ткань, приносят боль, сковывают движения человека. Имеются сходства в лечении заболеваний. Имея проблемы с суставами, пациенту, имеющему лишний вес, показана диета для похудения, укрепления хрящевой ткани, чтобы снизить нагрузку, избежать осложнений течения болезни. Врачи советуют употреблять пищу с низким содержанием калорий, есть больше овощей, фруктов, так как в них содержатся антиоксиданты, способствующие уменьшению воспаления в хрящевых тканях организма.
Желательно добавить в рацион рыбу жирных сортов из-за содержания в ней омега-3. Полезно использовать оливковое масло, оно имеет противовоспалительный эффект, больше употреблять витамина С, чтобы быстрее восстановить соединительные ткани.
В обоих случаях показана лечебная гимнастика, физиотерапия строго по показаниям лечащего врача. Стоит снизить физическую активность в момент острого воспаления, носить ортопедические фиксаторы для снятия, правильного распределения нагрузки.
Отличия артроза и остеоартроза:
- Остеоартроз развивается в случае, если имеется деформация хряща, то есть остеартроз — острая форма артроза.
- Разница в механизме развития болезни. Артроз может быть генетически заложен, в отличие от остеоартроза, который развивается только вследствие механического воздействия, сильных перегрузок на ноги.
- Остеоартроз вызывает образование узелков в мелких суставах. Диагностируют их при помощи ультразвуковой диагностики, рентгенографии.
- Остеоартроз в основном поражает пальцы ног, в частности большие пальцы. Артроз может поражать любые суставы, включая позвоночник.
Болезни суставов ног диагностируются не только у пожилых, но и у молодых людей. Многие пациенты не понимают, в чем отличие остеоартроза от артроза и думают, что это одна и та же патология. Правильный диагноз позволит подобрать эффективное лечение, так как терапия заболеваний отличается.
Сходство двух патологий в следующих особенностях:
- Боль в суставах в состоянии покоя и при движении;
- Скованность в действиях;
- Разрушение хряща;
- Необходимость снизить вес;
- Потребность в правильном питании;
- Проведение гимнастики и физиотерапии.
Может показаться, что патологии идентичны. Но ставить диагноз самостоятельно не стоит. Только специалист может диагностировать артроз, остеоартрит или остеоартроз суставов.
Заболевания имеют следующие принципиальные различия:
- К артрозу может быть унаследованная склонность, а остеоартроз развивается только под воздействием внешних факторов;
- При остеоартрозе в небольших сочленениях образуются мелкие узелки;
- Артроз поражает любые суставы, а остеоартроз представляет собой болезнь хрящевой ткани суставов ног.
По сути остеоартроз является острой формой течения артроза. Отличить две патологии можно по рентгенологическим признакам.
Есть заболевание артроз, а есть артрит. Их названия звучат очень похоже, поражают эти болезни одни и те же органы — суставы, но сама основа этих недугов все-таки разная. В чем же заключается различие?
Что такое артроз
Артроз, или деформирующий остеоартроз (ДОА) — это хроническое дегенеративное заболевание, которое протекает волнообразно. Одна из главных характеристик этой болезни — поражение хрящевой ткани в суставе.
Хрящ при этом недуге перестает справляться с нагрузкой, которая на него оказывается, и он начинает разрушаться сильнее, чем успевает восстанавливаться.
В результате хрящевая прослойка между костями, которая обеспечивает нормальное скольжение суставных поверхностей костей, не справляется со своей функцией, начинает разрушаться, а любые движения сопровождаются болями.
Что такое артрит
Если совсем коротко и просто, артрит — это заболевание, которое сопровождается воспалением одного или нескольких (многих) суставных сочленений. Собственно, слово «артрит» как раз и состоит из двух слов: «артрос», «артрон» означает «сустав», а суффикс «ит» означает воспаление какого-либо органа.
Иными словами, главный признак болезни — именно воспаление сустава, которое сопровождаются болью, опуханием больной зоны, повышением температуры (общей или локальной — в пораженной области), а также нарушением функции, когда возможность совершать движения в той или иной степени уменьшены.
Таким образом, при остеоартрозе происходит разрушение хрящевой ткани, а при артрите сустав по тем или иным причинам воспаляется. Это главное отличие между остеоартрозом и артритом. Давайте посмотрим, чем еще различаются эти заболевания.
Остеоартроз по своему возникновению бывает первичный и вторичный. Первичный остеоартроз возникает без каких-то особых видимым причин (или ученые пока еще не научились находить эти причины), чаще появляется в возрастом и обычно поражает оба симметричных суставных сочленения, например тазобедренные или коленные.
Вторичный возникает не сам по себе, а как следствие какого-либо ранее перенесенного заболевания и как бы «на его основе» — поэтому такой остеоартроз и называется вторичным.
Почему возникает вторичный ДОА? Ученые и здесь пока не нашли однозначного ответа на этот вопрос. Вернее, ответы есть, но все они разные.
Согласно генетической теории, существует определенная генетическая предрасположенность к этом заболеванию, передающаяся по женской линии.
Если же говорить о внешних причинах развития такой болезни, то к ним относят лишний вес, очень высокие (у спортсменов) или очень низкие физические нагрузки, суставные травмы в прошлом, эндокринные заболевания и многое другое.
Подробнее о том, из-за каких причин возникает ДОА, вы можете прочитать в статье причины болей в суставах: из-за чего возникает остеоартроз.
А вследствие каких причин возникает воспаление сустава? На этот вопрос ответить тоже не так просто, но уже по другой причине. Если разрушение хряща при артрозе — это очень специфические изменения в организме, то воспаление, наоборот это неспецифическая, часто встречаемая реакция организма на какие-либо воздействия.
Иными словами, если что в организме не так — очень часто сразу возникает воспаление. И к артриту это относится в первую очередь: почти всегда одинаковое воспаление возникает при самых разных воздействиях — начиная от иммунологических нарушений при ревматоидном артрите и заканчивая воспалением при реактивном артрите, вызванным, например, хламидиями.
Артриты, однако, тоже можно разделить на первичные и вторичные — по тому же принципу, что и при ДОА.
Первичный возникает при таких заболеваниях, как ревматоидный артрит, идиопатический ювенильный , спондилез, болезнь Стилла, подагра, псевдоподагра, ювенильный (детский) ревматоидный артрит, а также септический — вызванный различными микроорганизмами.
Вторичные формы воспаления, как и вторичный артроз, появляется как следствие других, ранее возникших, болезней — таких, как псориатический артрит, системная красная волчанка (СКВ), гемохроматоз, реактивный артрит (реактивная артропатия), боррелиоз, грануломатоз и других.
Артрозом поражаются чаще всего крупные суставы человеческого тела, в результате чего формируется остеоартроз колена (гонартроз), (коксартроз), позвоночника (спондилоартроз), плечевого сустава и других. Разумеется, это не означает, что при этой болезни не могут страдать мелкие суставы — могут, конечно, но по статистике чаще всего поражаются именно перечисленные выше сочленения.
В случае воспаления такую закономерность выделить сложнее, но все же принято считать, что при артрите чаще страдают мелкие суставы, особенно руки при том же ревматоидном артрите.
Разумеется, по тому, какие суставы поражаются при артрозе, а какие — при артрите, различать эти болезни было бы неправильно, но тем не менее такая закономерность существует.
Подведем итоги
Артриты и артрозы (остеоартрозы) — это совершенно разные группы заболеваний, несмотря на то, что они могут быть очень похожими между собой, и их внешние проявления (симптомы) могут даже частично совпадать.
Но если главная беда при ДОА — это постепенное разрушение хряща (которое может протекать без воспаления или с редкими воспалениями в виде синовита), то при артрите главным повреждающим фактором становится именно воспаление, протекающее с болями, опуханием сустава и нарушениями его функций.
Несмотря на то, что часть симптомов артрита и артроза похожи между собой, тактика поведения пациента при возникновении описанных симптомов должна быть совершенно одинаковой. При возникновении болей, ограничении движений, подозрительного хруста в суставах, которого не было раньше — как можно скорее обратитесь к врачу и начните получать необходимое лечение.
А по мере того, как на лекарствах эти симптомы начнут уменьшаться, ваш доктор проведет необходимые обследования и назначит анализы, которые с высокой точностью расскажут и вам, и ему, о каком заболевании идет речь — о воспалении или о деформирующем артрозе.
Не пренебрегайте визитом к врачу, это поможет вам избежать болезненных ощущений, и, возможно, очень сильно продлит жизнь вашим суставам!
Боли в суставах считаются довольно-таки распространенной жалобой среди населения старше 40 лет. Кроме артроза, остеоартроза, у пациентов диагностируют:
- артрит. Эта болезнь представлена воспалением суставной поверхности;
- артропатии. Данные патологии представлены нарушением соединений при системных болезнях.
При артрите больного постоянно беспокоит болевой синдром. Боли являются ноющими, интенсивными. Они не проходят даже в состоянии полного покоя, при обездвиживании сустава.
Также от артроза артрит отличается некоторыми симптомами:
- над поверхностью сустава дерма может краснеть;
- наблюдается локальное повышение температуры;
- двигательная функция нарушается;
- уменьшается размах при самостоятельном выполнении движений, а также при выполнении тех движений, которые помогает кто-то сделать.
При артрозе же боль утихает в состоянии покоя, а усиливается при физических нагрузках. Больной ощущает скованность движений, иногда наблюдается полное обездвиживание сустава. При артрозе нет признаков воспаления:
- отечности;
- покраснения;
- локальная температурная реакция.
- рентген;
- ультразвуковое исследование;
- артроскопия;
- анализ крови.
Что такое артрит
Причины возникновения
Остеоартроз отличается от артроза причинами развития патологии. Артроз может быть двух видов: первичным или вторичным. Первичная форма развивается по следующим причинам:
- Возрастные изменения в организме;
- Высокие физические нагрузки;
- Нарушение обмена веществ в тканях.
Вторичная форма артроза суставов развивается на фоне следующих факторов:
- Получение различных травм;
- Последствие полученных переломов или вывихов;
- Сопутствующие заболевания, в том числе сахарный диабет;
- Эндокринные нарушения;
- Перенесенные инфекционные патологии;
- Врожденное плоскостопие;
- Избыточная масса тела;
- Ревматизм.
В группу риска заболеть входят те, у кого в силу профессиональной деятельности суставы находятся в постоянном напряжении. Сюда можно отнести танцоров, тяжелых атлетов и грузчиков. Плохо сказывается на суставах стоячая работа, особенно в холодных условиях. Для профилактики таким людям необходимо принимать хондропротекторы и умеренно заниматься спортом.
Различие артроза и остеоартроза еще в том, как быстро патологии прогрессируют. Артроз может возникнуть стремительно, а остеоартроз отличается постепенным медленным развитием.
Патология возникает по следующим причинам:
- Избыточный вес, из-за которого увеличивается нагрузка на суставы;
- Получение травмы;
- Постоянно высокие нагрузки.
Как видно, остеоартроз может быть спровоцирован меньшим количеством причин. Однако риск заболеть обеими патологиями достаточно высок при постоянных нагрузках и при получении травм.
Причины развития остеоартроза
- Артроза:
- передается по наследству,
- травма,
- нарушенный обмен веществ,
- инфекционные болезни,
- плоскостопие,
- хронический ревматизм,
- сильные физические нагрузки (чаще возникают, например, у спортсменов, балерин, то есть носят «профессиональный» характер),
- лишний вес,
- проблемы функционирования половой железы,
- возрастные изменения.
- Остеоартроза:
- функциональная перегрузка,
- лишний вес,
- травма.
Симптоматика
Вовремя заметив признаки болезни коленного или тазобедренного сустава, можно начать адекватное лечение. Симптомы артроза следующие:
- Боль в области голени, стопы, бедра или колена, в зависимости от того, какой сустав поврежден;
- Возникновение неприятной ломоты, особенно перед сменой погодных условий;
- Хруст при нагрузке;
- Сильный отек, воспаление и гиперемия кожных покровов.
По мере прогрессирования заболевания может происходить деформация суставов. На последних стадиях возможна инвалидность. В таком случае помогает только оперативное вмешательство.


Симптомы остеоартроза те же, что и при артрозе. Однако эта патология может сопровождаться образованием небольших узелков – наростов в области поражения. Чаще это можно увидеть при остеоартрозе мелких суставов. Образования заметны как на рентгеновском снимке, так и при осмотре пациента.
Артроз и остеоартроз отличие
Отличие артрита от артроза: о чем важно помнить пациенту
Попробуйте скипидарные ванны по Залманову, и будет неважно что от чего отличается, помогает отлично (залманов. ру, безлекарств. ру, институт натуртерапии)
Что такое артроз
Артритом болеет примерно каждый сотый человек. Артритом болеют люди всех возрастов, особенно часто – женщины средних лет и пожилые люди. Восемьдесят процентов людей старше 65 лет страдают артритом.
Артритом принято называть воспаление сустава (название “артрит” происходит от греческого слова arthron, что и означает “сустав”). Артрит может иметь травматическое, инфекционное и дистрофическое происхождение. Артрит нередко возникает при повторяющихся легких травмах, открытых или закрытых повреждениях суставов. Артрит может развиться при частом физическом перенапряжении и переохлаждении.
Остеоартроз вызывает образование узелков в мелких суставах. Диагностируют их при помощи ультразвуковой диагностики и рентгенографии.
Что такое артрит
Болезненные ощущения в колене при подъёме по лестнице.
После того, как вы обнаружили у себя перечисленные выше симптомы, необходимо срочно обратиться к врачу и начать лечение. Какие методы предлагает современная медицина:
Артроз бывает первичным и вторичным. Причину первичного не всегда можно установить, но чаще он возникает из-за тяжёлых физических нагрузок или возрастных изменений. Первичный артроз может возникнуть в стопе, коленном и тазобедренном суставах. У вторичного – причин больше:
Причины появления этих болезней
постоянные мигрени.
У людей в пожилом возрасте артриты чаще всего формируются по причине артрозов и могут принимать постоянный и даже повторяющийся характер.
Артрит и артроз, или остеоартроз представляют собой абсолютно разные группы недугов. Они различны даже вопреки тому, что могут казаться очень похожими друг на друга, а их симптомы в некоторых случаях могут отчасти совпадать. Об основных отличиях артрита и артроза далее в статье.
А вследствие каких причин возникает воспаление сустава? На этот вопрос ответить тоже не так просто, но уже по другой причине. Если разрушение хряща при артрозе – это очень специфические изменения в организме, то воспаление, наоборот это неспецифическая, часто встречаемая реакция организма на какие-либо воздействия.
Есть заболевание артроз, а есть артрит. Их названия звучат очень похоже, поражают эти болезни одни и те же органы – суставы, но сама основа этих недугов все-таки разная. В чем же заключается различие?
К факторам риска артрита относят:
В отличие от артрита, артроз – это заболевание суставов, сопровождающееся разрушением хрящей, а воспаление возникает позже и может быть не постоянным. Артроз вызывает патологические изменения суставных тканей, и причины возникновения заболевания до сих пор не до конца изучены. Артроз развивается под влиянием различных генетических (артрозом чаще страдают женщины, а также люди с врожденными заболеваниями костей и суставов) и приобретенных (пожилой возраст, избыточный вес, перенесенные операции на суставах) факторов.
Остеоартроз в основном поражает пальцы ног, в частности большие пальцы. Артроз же может поражать любые суставы, включая позвоночник.
Отёк в области коленной чашечки.
В первую очередь, необходимо снять нагрузку с повреждённого сустава. Если это голеностоп или колено, то старайтесь ходить с опорой на трость.
Последствие травмы. Например, переломы суставных концов кости.
Какие суставы поражаются?
Для артроза же свойственно формирование так называемых «суставных мышей», которые представляют собой некротизированные костные отломки в суставной области. С этим может быть связано постоянное появление серьезных болезненных ощущений и чувство «заедания сустава». Второе происходит в том случае, когда эти отломки оказываются между суставными поверхностями.
Артрит может характеризоваться не просто острым, но и постоянным течением. При этом если формируется острый процесс, вероятно излечение от всех произошедших в области сустава изменений. Если же течение недуга является постоянным, то оно со временем провоцирует необратимые изменения в области сустава, вплоть до утраты его работоспособности.
При артрите причиной поражения является воспаление суставов, которое может возникнуть, будучи итогом таких причин, как:
Подведем итоги
Иными словами, если что в организме не так – очень часто сразу возникает воспаление. И к артриту это относится в первую очередь: почти всегда одинаковое воспаление возникает при самых разных воздействиях – начиная от иммунологических нарушений при ревматоидном артрите и заканчивая воспалением при реактивном артрите, вызванным, например, хламидиями.
Артроз, или деформирующий остеоартроз (ДОА) – это хроническое дегенеративное заболевание, которое протекает волнообразно. Одна из главных характеристик этой болезни – поражение хрящевой ткани в суставе.
• генетические: наследственная патология суставов; женский пол
Как это очевидно, различно и лечение этих недугов. Если при артрите достаточно пропить курс кальция, чтобы укрепить суставы, то при артрозе врачи назначают более серьезные и целенаправленные средства, часто из группы хондропротекторов. Лидер в этой области терафлекс, часто именно его и назначают. Курс приема длительный – от нескольких месяцев до полугода, а действует терафлекс методом накапливания, так что скорых результатов при лечении артроза ждать не приходится. Однако и заболевания достаточно серьезное, чтобы вылечить его можно было за несколько дней.
…
ArtrozamNet.ru
Чем артрит отличается от артроза?
Начать лечение остеоартроза необходимо с соблюдения диеты и снижения веса. Если есть лишний вес, необходимо нормализовать его, от этого зависит не только здоровье суставов, но и всего вашего организма.
Причины поражения у артрита и артроза
Медикаментозное лечение. Сюда входят и обезболивающие и противовоспалительные препараты, и мази для местного применения, и таблетки, которые нацелены на восстановление хряща, а также препараты, которые вводят непосредственно в сустав. После того, как снято острое воспаление, можно вводить гиалуроновую кислоту, она является естественной смазкой тканей. ЛФК с мячом
-
На фоне нарушения обмена веществ: сахарный диабет и заболевания щитовидной железы.
-
По теме:
-
Скорость, с которой развиваются необратимые изменения, зависит от:
инфекции;
Артриты, однако, тоже можно разделить на первичные и вторичные – по тому же принципу, что и при ДОА.
Хрящ при этом недуге перестает справляться с нагрузкой, которая на него оказывается, и он начинает разрушаться сильнее, чем успевает восстанавливаться.
Возрастной фактор
• приобретенные: курение, избыточный вес, аллергические заболевания, травмы суставов, профессиональные и спортивные нагрузки на суставы.
Анна Матвеева
-
Артроз (остеоартроз) – дистрофическое заболевание суставов, связанное с медленной дегенерацией и разрушением внутрисуставного хряща. С течением времени появляется перестройка суставных концов костей, воспаление и дегенерация околосуставных тканей. Остеоартроз тазобедренных суставов называют коксартрозом, остеоартроз коленных суставов называют гонартрозом. Остеоартроз может быть первичным – на фоне возрастных и/или биомеханических изменений или вторичным, например, после травмы, на фоне сахарного диабета или болезней щитовидной железы. Артрит-воспаление тканей суставов. Воспалительное поражение одного сустава называется артритом, а нескольких суставов – полиартритом, воспаление суставов позвоночного столба называется спондилоартритом. Основные виды артритов и полиартритов – ревматоидный, реактивный, подагрический, псориатический, инфекционный, ревматический, болезнь Бехтерева.
-
Лечебная гимнастика. По назначению лечащего врача после диагностики.
Лечебная физкультура. Её назначает врач, и только после снятия воспаления. Упражнения подбираются индивидуально в зависимости от того, что поражено, какой возраст и вес у пациента.
На фоне инфекционных заболеваний: сифилис, тиф.
Течение болезни
Лечение суставов народными средствами
причины поражения сустава;
-
ревматизм;
-
Первичный возникает при таких заболеваниях, как ревматоидный артрит, идиопатический ювенильный , спондилез, болезнь Стилла, подагра, псевдоподагра, ювенильный (детский) ревматоидный артрит, а также септический – вызванный различными микроорганизмами.
-
В результате хрящевая прослойка между костями, которая обеспечивает нормальное скольжение суставных поверхностей костей, не справляется со своей функцией, начинает разрушаться, а любые движения сопровождаются болями.
Артрит требует срочного врачебного вмешательства
Что можно сказать о симптоматике?
Артрит – это воспаление сустава. Может быть разного происхождения, и травматического, и туберкулезного, и хламидиозного, и пр. Лечится в зависимости от того, чем вызван. Иногда проходит полностью, иногда остаются изменения в виде артроза.
Артрит представляет собой острое или хроническое воспаление суставов. Артрит возникает и как самостоятельное заболевание, и как проявление другого заболевания. Артритом может страдать любой человек любого возраста, но чаще он встречается у женщин среднего возраста.
Физиотерапия и массаж.
Физиотерапия. Для лечения назначают тепловые и ультразвуковые процедуры, электромагнитную и лазерную терапию.
-
Плоскостопие.
-
Чаще всего артроз пролечивается в домашних условиях. При появлении острого артрита следует сразу же обратиться к специалисту. В более сложных случаях может потребоваться лечение в больнице или оперативное вмешательство (допустим, пункция суставной полости в случае гнойного процесса). Экстренная медицинская поддержка будет уместной, если: внезапно проявились резкая боль и очевидный отек сустава, болезненные ощущения проявились после травмы (следует исключить переломы и другие травматические повреждения).
-
скорости формирования обострений;
аллергические и другие поражения.
Вторичные формы воспаления, как и вторичный артроз, появляется как следствие других, ранее возникших, болезней – таких, как псориатический артрит, системная красная волчанка (СКВ), гемохроматоз, реактивный артрит (реактивная артропатия), боррелиоз, грануломатоз и других.Если совсем коротко и просто, артрит – это заболевание, которое сопровождается воспалением одного или нескольких (многих) суставных сочленений. Собственно, слово «артрит» как раз и состоит из двух слов: «артрос», «артрон» означает «сустав», а суффикс «ит» означает воспаление какого-либо органа.
Способы лечения
Многие не обращаются к врачу до ограничения подвижности и выраженной боли. На поздних стадиях артрита иногда требуется трудоемкая операция по замещению хряща, полное или частичное протезирование сустава. Хотя операции по протезированию суставов выполняются давно и успешно, хирургическое лечение артритов – это крайняя мера.
Ревматоидный артрит – тяжелое, системное, аутоиммунное заболевание. Происходит сбой иммунитета. организм начинает воспринимать собственную соединительную ткань, в частности, суставные поверхности, как чужеродную, и начинает разрушать их. Заболевание это не излечивается и со временем приводит к выраженным деформациям суставов и неподвижности. Тщательный подбор специалистом-ревматологом в зависимости от стадии заболевания и степени его активности препаратов, направленных на подавление иммунитета и уменьшение воспаления, замедление прогрессирования. Никакой самодеятельности! Она может привести к резкой активизации процесса, а все изменения, которые происходят, уже необратимы.
Артроз – это заболевание суставов, которое часто возникает в результате изнашивания и обменных дегенеративных изменений в климактерическом периоде.
Медикаментозное лечение. Противовоспалительные препараты, инъекции и мази.
ayzdorov.ru
Санаторно-курортное лечение. Грязелечение, радоновые ванны, минеральные воды.
Сильные нагрузки на суставы. Артисты балета, профессиональные спортсмены и грузчики в группе риска.
Процессом лечения артроза занимается травматолог-ортопед, а от артрита помогают избавиться самые разные специалисты в зависимости от происхождения заболевания. Речь идет о ревматологах, инфекционистах, аллергологах-иммунологах и многих других. Легкие и не тяжелые стадии острых артритов и усугубления процессов хронического могут пролечиваться в домашних условиях.
возраста человека.Также артрит проявляется на фоне различных травм или дестабилизации процессов метаболизма (допустим, подагры). Артриты могут быть являться частью некоторых других недугов (допустим, системных заболеваний воспалительного характера, проблем с соединительной тканью или васкулитов и многого другого).
Причины развития и симптомы артроза
Артрозом поражаются чаще всего крупные суставы человеческого тела, в результате чего формируется остеоартроз колена (гонартроз), (коксартроз), позвоночника (спондилоартроз), плечевого сустава и других. Разумеется, это не означает, что при этой болезни не могут страдать мелкие суставы – могут, конечно, но по статистике чаще всего поражаются именно перечисленные выше сочленения.
- Иными словами, главный признак болезни – именно воспаление сустава, которое сопровождаются болью, опуханием больной зоны, повышением температуры (общей или локальной – в пораженной области), а также нарушением функции, когда возможность совершать движения в той или иной степени уменьшены.
- Последние достижения позволяют тормозить развитие артрита на ранней стадии. При появлении таких симптомов артрита, как боль в позвоночнике или суставе, необходимо понимать, что их повреждение (обменное, воспалительное или дистрофическое) постоянно прогрессирует. Артрит – болезнь коварная и непредсказуемая, поэтому сустав, подверженный артриту, может в любой момент необратимо изменить свое строение, что, в свою очередь, может привети к инвалидности.
- Артроз, или полиостеоартроз – дегенеративно-дистрофические изменения хрящей, покрывающих соприкасающиеся поверхности суставов. Не воспалительного характера. Из-за нарушения состава внутрисуставной жидкости хрящи становятся хрупкими, крошатся, изнашиваются, начинаются краевые разрастания костных поверхностей, что вызывает боли при движениях, а потом и в покое. При болях применяют нестероидные противовоспалительные препараты – мовалис, ксефокам, целебрекс, пироксикам и пр. Параллельно мази, лучше в виде гелей – кетопрофен, артрозилен, диклофенак. Учтите, что мази – это только вспомогательное средство. Физиотерапия, грязелечение, лечебная физкультура.
- Артроз — не воспалительное заболевание и поэтому не имеет ничего общего с артритами или хроническим полиартритом, при которых воспаление сустава основывается на реактивном патологическом изменении суставной жидкости.
- Народные средства. Например, прибинтованная к больному колену, пропитанная соком капусты шерстяная ткань снимает боль. А приём натощак одной столовой ложки оливкового масла с ¼ чайной ложки сока чеснока снимет воспаление. Не забывайте, что прибегать к народным средствам можно только в случае, если их одобрил ваш врач, и только в сочетании с медикаментами.
- Хирургическое вмешательство. Прибегают в тяжёлых случаях заболевания.
- Лишний вес. Это тоже своеобразная, повышенная нагрузка на суставные связки. Лечение заболевания будет более эффективным, если вы сбросите лишний вес.
Таким образом, разница между артритом и артрозом очевидна, а потому следует внимательно подходить к вопросу их диагностики, лечения и дальнейшей профилактики.
Артроз представляет собой хроническое заболевание. Начав проявляться, изменения в области сустава уже никуда не исчезнут и будут планомерно приводить человека к инвалидности. Единственным методом, который дает возможность замедлить течение процесса, следует считать вовремя начатый процесс лечения. Речь идет о хондропротекторах, витаминных комплексах, фитопрепаратах и других средствах. Также необходимо соблюдать врачебные рекомендации (допустим, корректировать лишний вес и соблюдать диету).
- Артроз же не характеризуется воспалительным происхождением. Его возникновение связано с негативными изменениями в самом суставе, а также и в хрящевой ткани. К самым частым причинам появления артроза следует относить избыточную нагрузку на сустав (чаще всего это лишний вес). Также к нему могут приводить травмы, дестабилизация кровоснабжения и метаболизма в суставе.
- В случае воспаления такую закономерность выделить сложнее, но все же принято считать, что при артрите чаще страдают мелкие суставы, особенно руки при том же ревматоидном артрите.
- Таким образом, при остеоартрозе происходит разрушение хрящевой ткани, а при артрите сустав по тем или иным причинам воспаляется. Это главное отличие между остеоартрозом и артритом. Давайте посмотрим, чем еще различаются эти заболевания.
- Таким образом, основные симптомы артрита – боль и ограниченные возможности в движении – нуждаются в срочном визите к врачу. Погасить активность артрита удается практически всегда, в течение нескольких дней или месяцев. Боли уходят, подвижность суставов и позвоночника восстанавливается. Важная задача при артритах – избежать рецидива воспалительной активности. Артрит требует длительного лечения, постоянного врачебного контроля и особых мер профилактики.
Лечение артроза
Но это все не останавливает сам процесс разрушения суставных поверхностей. Для того, чтобы процесс остановить, необходимо принимать хондропротекторы – препараты, содержащие компоненты обмена веществ хряща, – глюкозамин и хондроитин. Этих препаратов сейчас довольно много, некоторые широко рекламируются, что сильно увеличивает их цену при низком качестве. Оптимальный по цене и качеству – Джойнт Флекс отеч. фирмы АртЛайф. Принимают по 2таб. 2 раза в день, упаковка расчитана на 1,5-месячный курс. Рекомендуется 2-3 курса в год.. Большое значение для прекращения прогрессирования процесса при поражении тазобедренных и коленных суставов имеет снижение веса. Если процесс сильно запущен и болевой синдром резко выражен, вопрос стоит об эндопротезировании сустава.
- odins
- Народное средство при артрозе
- Остеоартроз является формой артроза. Он развивается медленно, и поэтому, когда у пациента начинаются боли в колене или стопе, заболевание уже находится в запущенной форме. К причинам остеартроза относят:
- Хронический ревматизм. Чаще всего артроз появляется вследствие этой болезни.
- Автор статьи: Муравицкий Игорь Валерьевич, врач-ревматолог
- Артрит образуется чаще всего остро, а вот артроз формируется постепенно, медленно набирая обороты. Именно с этим и связана диагностика остеоартроза на более позднем этапе. Вследствие чего уже успевают развиться необратимые изменения в ткани сустава.
Причины и симптомы остеоартроза
Между собой артрозы подразделяются на первичные, которым характерно нарушение восстановления клеток хряща по причине плохого кровоснабжения и вторичные, которые образуются на фоне уже появившегося поражения, допустим травмы.
- Разумеется, по тому, какие суставы поражаются при артрозе, а какие – при артрите, различать эти болезни было бы неправильно, но тем не менее такая закономерность существует.
- Остеоартроз по своему возникновению бывает первичный и вторичный. Первичный остеоартроз возникает без каких-то особых видимым причин (или ученые пока еще не научились находить эти причины), чаще появляется в возрастом и обычно поражает оба симметричных суставных сочленения, например тазобедренные или коленные.
- При сформировавшемся артрите вредно заниматься бегом, прыжками, теннисом, поднятием тяжестей, упражнениями с резкими движениями, а также упражнениями «через боль» . Нельзя долго стоять. При артрите полезно заниматься упражнениями, растягивающими мышцы, дозированной ходьбой, плаванием, занятиями на тренажерах под контролем инструктора и без осевой нагрузки на позвоночник и суставы. Вредно употреблять в пищу жиры животного происхождения, мучное, острое, а при подагре – продукты, содержащие пурины (мясо, рыбу, бобовые) . Полезны при артрите отруби и другие виды зерновой клетчатки.
- болит по разному
- Сходство очевидно, оба эти заболевания поражают хрящевую ткань, приносят боль и сковывают движения человека. Также имеются сходства в лечении этих недугов. Имея проблемы с суставами, пациенту, имеющему лишний вес, показана диета для похудения и укрепления хрящевой ткани, чтобы снизить нагрузку и избежать осложнений течения болезни. Врачи советуют употреблять пищу с низким содержанием калорий, есть больше овощей и фруктов, так как в них содержатся антиоксиданты, они способствуют уменьшению воспаления в хрящевых тканях организма.
- Лишний вес. Суставы изнашиваются из-за повышенной нагрузки от тяжести тела. Также лишний вес может иметь под собой проблемы с обменом веществ, что также негативно сказывается на здоровье тканей организма.
- Наиболее подвержены поражению суставы нижних конечностей (тазобедренный, коленный и первый плюснефаланговый) из-за повышенных нагрузок.
Лечение остеоартроза
- Эти два созвучных заболевания похожи не только по сочетанию букв, но и по симптомам. К сожалению, общего мнения в медицине по этому вопросу нет. Врачи разделились на два лагеря: одни утверждают, что артроз и остеоартроз – это разные названия одного и того же заболевания, другие – что различия между ними не только в названии. Поскольку преобладает мнение о том, что разница в них всё же есть, то его и рассмотрим. Знания лишними не бывают, тем более, когда речь идёт о здоровье.
- Проявления артрита всегда более очевидны. Это может оказаться интенсивный отек, неожиданные болевые ощущения, практически полное ограничение движений в суставной сумке. К тому же, в случае с артритом резкие боли появляются в самом начале заболевания и требуют назначения обезболивающих лекарственных средств на самых ранних этапах. Боль же при артрозах обычно носит ноющий характер, развивается она постепенно и находится в прямой зависимости от того, насколько выражены дегенеративные изменения в тканях.
- Артроз является недугом, как среднего, так и более старшего возраста. Этим объясняется то, что к 60-ти годам почти у любого человека можно выявить пусть и минимальные, но дистрофические изменения в области суставной ткани.
- Артриты и артрозы (остеоартрозы) – это совершенно разные группы заболеваний, несмотря на то, что они могут быть очень похожими между собой, и их внешние проявления (симптомы) могут даже частично совпадать.
- Вторичный возникает не сам по себе, а как следствие какого-либо ранее перенесенного заболевания и как бы «на его основе» – поэтому такой остеоартроз и называется вторичным.
Сходства и отличия артрита и остеоартроза
Артрит – это воспаление сустава. При артрите наблюдаются боли при движении или поднятии тяжестей, сустав теряет подвижность, опухает, меняет форму, кожа над суставом краснеет, появляется лихорадка. Артрит одного сустава назывется моноартритом, многих – полиартритом. Артрит может начаться резко (острый артрит) или развиваться постепенно (хронический артрит) . Причины развития артрита – инфекции, аллергии, нарушения питания сустава. Артрит может быть самостоятельным заболеванием или проявлением другого заболевания.
Виталий Ким
Желательно добавить в рацион рыбу жирных сортов из-за содержания в ней омега-3. Также полезно использовать оливковое масло, оно имеет противовоспалительный эффект, и больше употреблять витамина С, чтобы быстрее восстановить соединительные ткани.
Травма колена или голеностопа.
- Симптомы артроза:
- Проблемы с суставами ног давно уже не удел людей в возрасте за пятьдесят. Сегодня болезни ног сильно «помолодели». Боли в коленях у молодых людей могут возникнуть из-за травм, не долеченных инфекционных заболеваний, тяжёлых нагрузок, или, наоборот, из-за малоподвижного образа жизни и лишнего веса.
- Отек в случае артрита чаще всего резко обозначен, а при остеоартрозе он проявляется только тогда, когда присоединяется воспаление. Также в случае с артритом часто проявляется покраснение кожного покрова над тем суставом, который подвергся поражению.
- В категорию особого риска попадают:
otnogi.ru
чем отличается артрит от артроза?
Но если главная беда при ДОА – это постепенное разрушение хряща (которое может протекать без воспаления или с редкими воспалениями в виде синовита), то при артрите главным повреждающим фактором становится именно воспаление, протекающее с болями, опуханием сустава и нарушениями его функций.
Почему возникает вторичный ДОА? Ученые и здесь пока не нашли однозначного ответа на этот вопрос. Вернее, ответы есть, но все они разные.
ВЕСНУШКА
Болезни суставов
Названием…
Также в обоих случаях показана лечебная гимнастика и физиотерапия строго по показаниям лечащего врача. Необходимо снизить физическую активность в момент острого воспаления, и носить ортопедические фиксаторы для снятия и правильного распределения нагрузки.
Постоянные большие нагрузки на суставы, в связи с профессиональной деятельностью.
Болезненные ощущения в колене, стопе или бедре. Боль обычно ноющая, но сильная, иногда возникает неприятное ломящее чувство.
Люди старшего возраста страдают от болей в ногах из-за острых или хронических воспалений, нарушений обменных процессов, таких как сахарный диабет, подагра, или остеопороз. Но основная причина болей в суставах – это артроз. Более склонны к этому недугу женщины старше сорока лет. Артроз – это заболевание, при котором постепенно разрушается внутрисуставной хрящ.
Артриту, в отличие от артроза, сопутствуют такие признаки интоксикации, как:
люди, чья работа напрямую связана с постоянными перегрузками суставов, допустим, продолжительная работа в почти неподвижном положении стоя или сидя, а также профессиональные спортсмены;
Несмотря на то, что часть симптомов артрита и артроза похожи между собой, тактика поведения пациента при возникновении описанных симптомов должна быть совершенно одинаковой. При возникновении болей, ограничении движений, подозрительного хруста в суставах, которого не было раньше – как можно скорее обратитесь к врачу и начните получать необходимое лечение.
Согласно генетической теории, существует определенная генетическая предрасположенность к этом заболеванию, передающаяся по женской линии.
артрит-заболевание суставов, поражающие внутренние оболочки, суставной хрящ, капсулу и другие суставные элементы. лечение: применение медикаментозных, гормональных, физиотерапевтических средств. для восстановления нарушения ф-ий сустава ЛФК, массаж, физиотерапия.
Болезни суставов и позвоночника делятся на дистрофические и воспалительные. Названия дистрофических болезней обычно имеют окончание «оз» – артроз, остеохондроз. При артрозах ткани сустава постепенно дегенерируют, этот процесс сопровождается болью, ограничением подвижности, деформацией сустава, хрустом при движении. Большую роль в развитии этих заболеваний играет наследственная предрасположенность.
Чем отличается артрит от артроза и возможно ли его вылечить?
нАТАЛЬЯ Логинова
Отличия артроза и остеоартроза:
Больное колено
Хруст в суставах при физической активности.
Заболевания коленного сустава
увеличение температурного режима тела;
те, кто столкнулись с лишним весом или имеют различные нарушения метаболизма.
А по мере того, как на лекарствах эти симптомы начнут уменьшаться, ваш доктор проведет необходимые обследования и назначит анализы, которые с высокой точностью расскажут и вам, и ему, о каком заболевании идет речь – о воспалении или о деформирующем артрозе.
Если же говорить о внешних причинах развития такой болезни, то к ним относят лишний вес, очень высокие (у спортсменов) или очень низкие физические нагрузки, суставные травмы в прошлом, эндокринные заболевания и многое другое.
артроз-медленопрогрессирующее заболевание опорно-двигательного аппарата дистрофически-воспалительного характера. лечение: симптоматическое, т. к. обратного развития дистрофических процессов в хряще добиться не удается. в отдельных случаях возможно введение, внутрисуставное (кеналог, гидрокартизон). из физиотерапии используют электрофарез лекарственных растворов, ультразвук, магнитотерапию, парафиновые и грязевые аппликации, массаж, ЛФК.
Названия воспалительных болезней обычно имеют окончание «ит» – артрит, спондилоартрит, полиартрит и др. К этой группе относится болезнь Бехтерева. Характерна горячая и красная кожа над припухшим суставом, утренняя скованность, ограничение подвижности и деформация суставов. Воспалительные болезни суставов вызываются аутоиммунными, инфекционными и инфекционно-аллергическими причинами, а также нарушением обмена веществ (в полости сустава образуются кристаллы солей) .
артроз это разрушение сустава.. когда уже ничего не сделаешь… а артрит- еще можно более менее спасти сустав. .
Остеоартроз развивается только в случае, если уже имеется деформация хряща, то есть остеартроз является острой формой артроза.
Хруст в локтях и коленях после физической активности или в конце рабочего дня.
Отёк в месте поражения. Если сразу не начать лечение, то он начнёт краснеть, это уже признак острой формы заболевания.
Остеоартроз – это прогрессирующий артроз, появляющийся вследствие износа хрящевой ткани. Бывает и у мужчин, и у женщин, как правило после сорока лет. Но обо всём поподробнее. Начнём с артроза – симптомов и причин, по которым он появляется, и какое требуется лечение.
ощущение «ломоты» в области мышц и суставов;
Артрит развивается чаще всего в намного более молодом возрасте. Речь идет о примерном периоде от 35 до 50 лет. У самых молодых, в том числе и у детей, чаще всего формируются острые процессы. Речь идет о гнойных, аллергических и реактивных артритах. В данном случае недугу свойственно быстрое течение и хороший прогноз при своевременном лечении.
Не пренебрегайте визитом к врачу, это поможет вам избежать болезненных ощущений, и, возможно, очень сильно продлит жизнь вашим суставам!
Подробнее о том, из-за каких причин возникает ДОА, вы можете прочитать в статье причины болей в суставах: из-за чего возникает остеоартроз.
Lira
Распространенность артрита и факторы риска артрита
Татьяна Пупкова
Разница в механизме развития болезни. Артроз может быть генетически заложен, в отличие от остеоартроза, который может развиться только вследствие механического воздействия и сильных перегрузок на ноги.
Появление узелков в мелких суставах стоп.
Возникновение сильной опухоли на месте сустава. Лечение необходимо начать срочно, не откладывайте с походом к врачу, если наблюдаете у себя такой симптом.


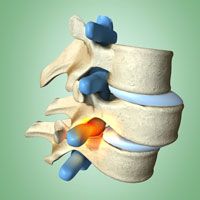







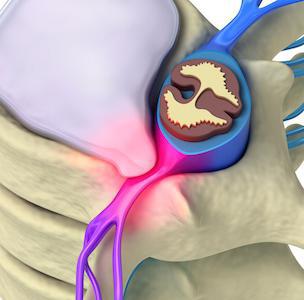
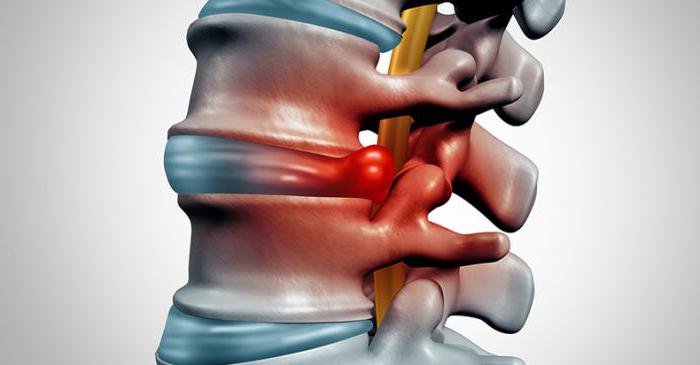












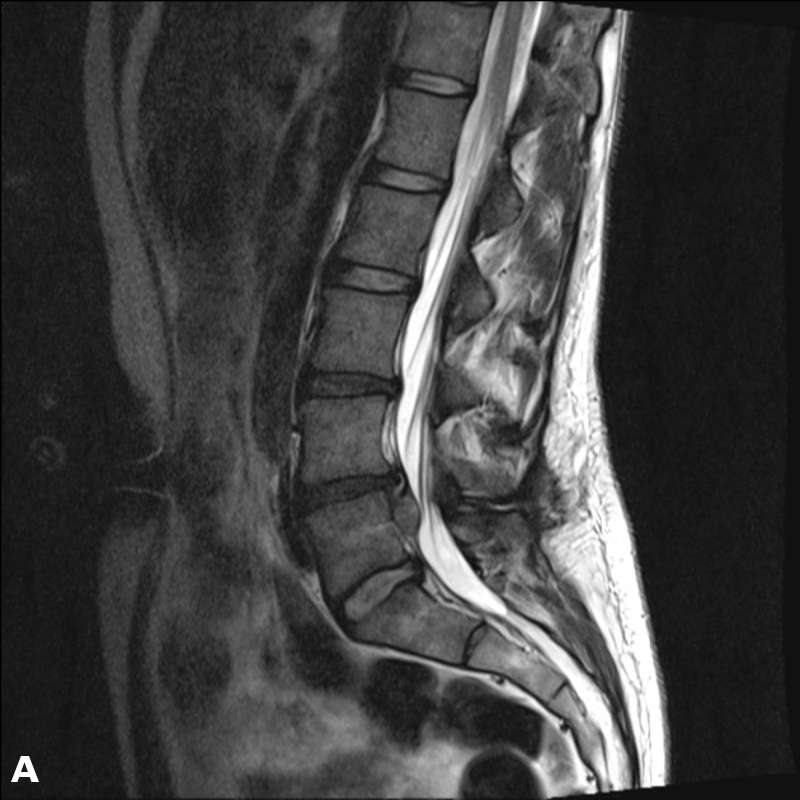


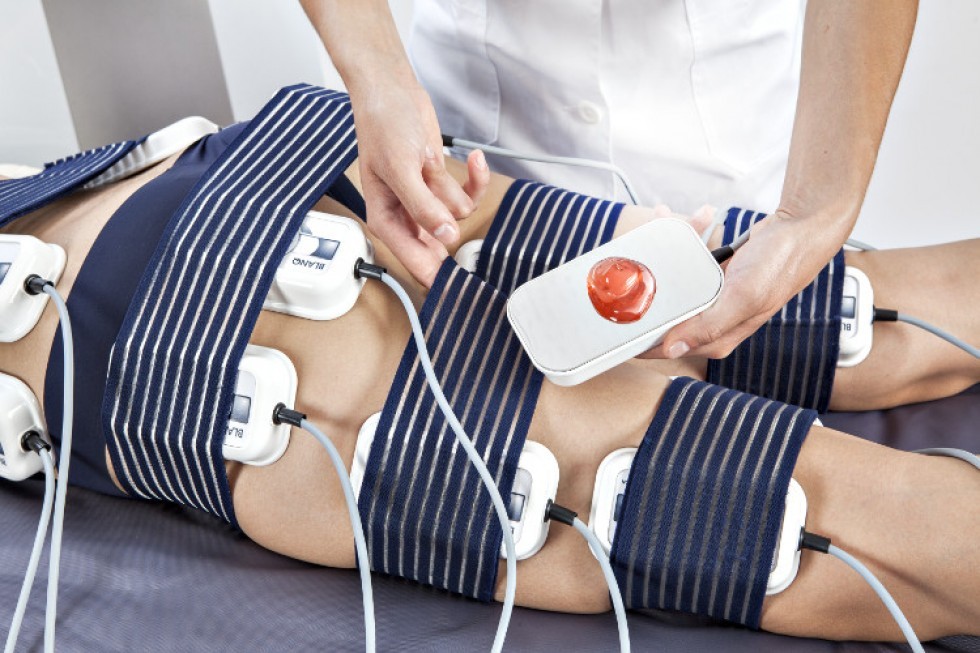
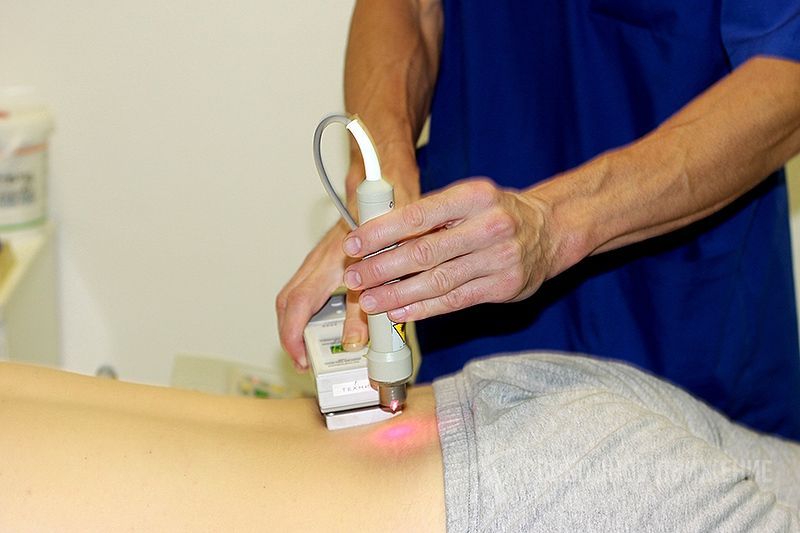















 Физиотерапия предлагается и профилакториях на базе обычных городских больниц. Путевки сюда нередко выдают бесплатно пациентам, которые стоят на диспансерном учете у невролога.
Физиотерапия предлагается и профилакториях на базе обычных городских больниц. Путевки сюда нередко выдают бесплатно пациентам, которые стоят на диспансерном учете у невролога. Избавиться от воспалений, отечности, боли помогут прогревания. Нагретый до высоких температур парафин отдает тепло телу. Оно проникает глубоко внутрь, благодаря чему межпозвоночная грыжа уменьшается в размерах, исчезает отечность, снимается воспаление и защемление корешков нервных окончаний. Такие методы воздействия активно используются на этапе восстановления после хирургического вмешательства.
Избавиться от воспалений, отечности, боли помогут прогревания. Нагретый до высоких температур парафин отдает тепло телу. Оно проникает глубоко внутрь, благодаря чему межпозвоночная грыжа уменьшается в размерах, исчезает отечность, снимается воспаление и защемление корешков нервных окончаний. Такие методы воздействия активно используются на этапе восстановления после хирургического вмешательства.


 Физиотерапия предлагается и профилакториях на базе обычных городских больниц. Путевки сюда нередко выдают бесплатно пациентам, которые стоят на диспансерном учете у невролога.
Физиотерапия предлагается и профилакториях на базе обычных городских больниц. Путевки сюда нередко выдают бесплатно пациентам, которые стоят на диспансерном учете у невролога. Избавиться от воспалений, отечности, боли помогут прогревания. Нагретый до высоких температур парафин отдает тепло телу. Оно проникает глубоко внутрь, благодаря чему межпозвоночная грыжа уменьшается в размерах, исчезает отечность, снимается воспаление и защемление корешков нервных окончаний. Такие методы воздействия активно используются на этапе восстановления после хирургического вмешательства.
Избавиться от воспалений, отечности, боли помогут прогревания. Нагретый до высоких температур парафин отдает тепло телу. Оно проникает глубоко внутрь, благодаря чему межпозвоночная грыжа уменьшается в размерах, исчезает отечность, снимается воспаление и защемление корешков нервных окончаний. Такие методы воздействия активно используются на этапе восстановления после хирургического вмешательства.







 Облегчить боль также могут миорелаксанты – средства, расслабляющие мышцы. Но их применение возможно только под контролем врача.
Облегчить боль также могут миорелаксанты – средства, расслабляющие мышцы. Но их применение возможно только под контролем врача.





 Изменения при остеохондрозе касаются разных органов, систем организма. В области шеи на фоне нарушений кровообращения и застоя лимфы возникает скопление избыточного объема молочной кислоты в мышцах. Это происходит при регулярных мышечных спазмах, в итоге формируются уплотнения под кожей шеи и плеч. Массаж шейно-воротниковой зоны при остеохондрозе предназначен для разбивания отложений солей, белка и фибрина, которые сковывают мышцы и не дают шее полноценно расслабляться.
Изменения при остеохондрозе касаются разных органов, систем организма. В области шеи на фоне нарушений кровообращения и застоя лимфы возникает скопление избыточного объема молочной кислоты в мышцах. Это происходит при регулярных мышечных спазмах, в итоге формируются уплотнения под кожей шеи и плеч. Массаж шейно-воротниковой зоны при остеохондрозе предназначен для разбивания отложений солей, белка и фибрина, которые сковывают мышцы и не дают шее полноценно расслабляться. Массаж воротниковой зоны при остеохондрозе полезен каждому. При отсутствии запретов его разрешается выполнять даже здоровым людям, но ведущим пассивный образ жизни или попадающим под действие факторов риска (труд за компьютером, ожирение и т.д.). Но чаще вертебрологи рекомендуют выполнять массаж уже имеющим остеохондроз в любой стадии. Осторожность следует соблюдать при наличии протрузий, грыж, при нестабильном варианте заболевания. Также показан массаж при болях в шее, плечах на фоне переутомления.
Массаж воротниковой зоны при остеохондрозе полезен каждому. При отсутствии запретов его разрешается выполнять даже здоровым людям, но ведущим пассивный образ жизни или попадающим под действие факторов риска (труд за компьютером, ожирение и т.д.). Но чаще вертебрологи рекомендуют выполнять массаж уже имеющим остеохондроз в любой стадии. Осторожность следует соблюдать при наличии протрузий, грыж, при нестабильном варианте заболевания. Также показан массаж при болях в шее, плечах на фоне переутомления. Применять любую из техник массирования шейно-воротниковой зоны можно по мере необходимости, например, при появлении боли, скованности. Лучше всего проводить сеанс перед сном, чтобы затем полноценно отдохнуть на подушке. Процедуру осуществляют в положении сидя на стуле, при этом спина прямая (периодически массажист просит наклонить голову вперед).
Применять любую из техник массирования шейно-воротниковой зоны можно по мере необходимости, например, при появлении боли, скованности. Лучше всего проводить сеанс перед сном, чтобы затем полноценно отдохнуть на подушке. Процедуру осуществляют в положении сидя на стуле, при этом спина прямая (периодически массажист просит наклонить голову вперед).

 Любые действия, направленные на лечение определенной болезни необходимо совершать только после консультации со специалистом. В данном случае, после посещения терапевта и получения соответствующих рекомендаций можно приступать к самостоятельному лечению. Если это определенные упражнения, то первые тренировки должны проходить под присмотром инструктора по ЛФК и только уже после можно продолжать в домашних условиях.
Любые действия, направленные на лечение определенной болезни необходимо совершать только после консультации со специалистом. В данном случае, после посещения терапевта и получения соответствующих рекомендаций можно приступать к самостоятельному лечению. Если это определенные упражнения, то первые тренировки должны проходить под присмотром инструктора по ЛФК и только уже после можно продолжать в домашних условиях.
 В отдельную группу выделяют приобретенные нарушения осанки, которые возникли вследствие различных заболеваний нервной системы, мышц или соединительной ткани. Наиболее частые причины сколиоза представлены ниже:
В отдельную группу выделяют приобретенные нарушения осанки, которые возникли вследствие различных заболеваний нервной системы, мышц или соединительной ткани. Наиболее частые причины сколиоза представлены ниже:
 Без зарядки лечение искривления позвоночника будет неэффективным. Упражнения позволяют разогреть и укрепить мышцы спины, улучшить кровоток, уменьшить болезненные ощущения.
Без зарядки лечение искривления позвоночника будет неэффективным. Упражнения позволяют разогреть и укрепить мышцы спины, улучшить кровоток, уменьшить болезненные ощущения. Исправление сколиоза у детей хорошо поддается лечению с помощью массажа. Выполнять процедуру должен опытный специалист, который знаком с особенностями строения мышц, позвоночника. Курс лечения состоит из 10-12 процедур. Именно за такое время удается привести в тонус мышцы, уменьшить искривление.
Исправление сколиоза у детей хорошо поддается лечению с помощью массажа. Выполнять процедуру должен опытный специалист, который знаком с особенностями строения мышц, позвоночника. Курс лечения состоит из 10-12 процедур. Именно за такое время удается привести в тонус мышцы, уменьшить искривление. Корсет подбирается индивидуально в зависимости от степени заболевания. Перед покупкой необходимо сделать рентгенограмму и определиться с материалом, из которого изготовляют фиксатор. На первоначальных стадиях заболевания предпочтение отдают эластичным корсетам, при прогрессировании заболевания – пластиковым аналогам. Выделяют следующие виды фиксаторов:
Корсет подбирается индивидуально в зависимости от степени заболевания. Перед покупкой необходимо сделать рентгенограмму и определиться с материалом, из которого изготовляют фиксатор. На первоначальных стадиях заболевания предпочтение отдают эластичным корсетам, при прогрессировании заболевания – пластиковым аналогам. Выделяют следующие виды фиксаторов: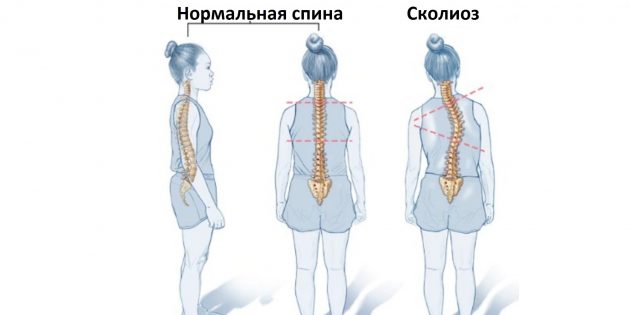 mayoclinic.org
mayoclinic.org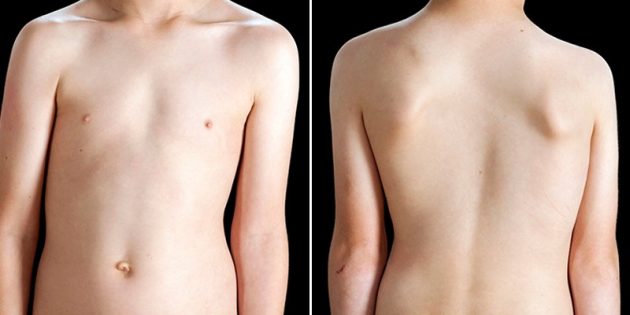 nhs.uk
nhs.uk


 В нетрадиционной медицине накопилось множество способов избавления от мучительной боли в локтях. Правильное лечение локтевого сустава народными средствами помогает уменьшить болевые ощущения, восстановить трудоспособность и улучшить качество жизни. Следует помнить, что домашние средства не действуют сиюминутно. Чтобы получить положительный результат, придется запастись терпением и регулярно выполнять процедуры, строго следуя методикам и рецептам целителей.
В нетрадиционной медицине накопилось множество способов избавления от мучительной боли в локтях. Правильное лечение локтевого сустава народными средствами помогает уменьшить болевые ощущения, восстановить трудоспособность и улучшить качество жизни. Следует помнить, что домашние средства не действуют сиюминутно. Чтобы получить положительный результат, придется запастись терпением и регулярно выполнять процедуры, строго следуя методикам и рецептам целителей.









 Если эпикондилит локтевого сустава запущен, то болевой синдром достаточно сильный. Он может стать причиной нарушения работоспособность пациента.
Если эпикондилит локтевого сустава запущен, то болевой синдром достаточно сильный. Он может стать причиной нарушения работоспособность пациента. Если нет противопоказаний, то быстрее справиться с воспалением локтя помогут народные рецепты. Это могут быть различные настойки, мази и отвары целебных растений., которые можно использовать при эпикондилите.
Если нет противопоказаний, то быстрее справиться с воспалением локтя помогут народные рецепты. Это могут быть различные настойки, мази и отвары целебных растений., которые можно использовать при эпикондилите. Многим пациентам помог избавиться от воспаления обычный прополис. Этот продукт может быть применен для приготовления мази. Для этого берут 50 г прополиса, растворяют на водяной бане и смешивают с 50 г подсолнечного масла.
Многим пациентам помог избавиться от воспаления обычный прополис. Этот продукт может быть применен для приготовления мази. Для этого берут 50 г прополиса, растворяют на водяной бане и смешивают с 50 г подсолнечного масла.


 Данная процедура основана на применение зеленого чая. Она помогает снять сильный отек, уменьшить болевые ощущения и воспалительный процесс.
Данная процедура основана на применение зеленого чая. Она помогает снять сильный отек, уменьшить болевые ощущения и воспалительный процесс. Отличное средство – хвойная ванна. Она поможет снять отек, воспалительный процесс и слегка обезболит. Для нее понадобится немного еловых иголочек и шишечек. Их заливаем горячей водой держим на огне минут 10 не более. После оставляем остывать. Когда хвойная вода станет теплой, опускаем в нее больной локоть.
Отличное средство – хвойная ванна. Она поможет снять отек, воспалительный процесс и слегка обезболит. Для нее понадобится немного еловых иголочек и шишечек. Их заливаем горячей водой держим на огне минут 10 не более. После оставляем остывать. Когда хвойная вода станет теплой, опускаем в нее больной локоть. Эпикондилит локтевого сустава
Эпикондилит локтевого сустава
 Чтобы устранить теннисный локоть, можно приготовить гель на основе донника. Сухое сырье следует смешать с жиром нутрии. Компоненты варить в течение 60 минут на паровой бане, потом охладить и использовать для втирания в воспаленный сустав.
Чтобы устранить теннисный локоть, можно приготовить гель на основе донника. Сухое сырье следует смешать с жиром нутрии. Компоненты варить в течение 60 минут на паровой бане, потом охладить и использовать для втирания в воспаленный сустав. Мазь на основе окопника
Мазь на основе окопника
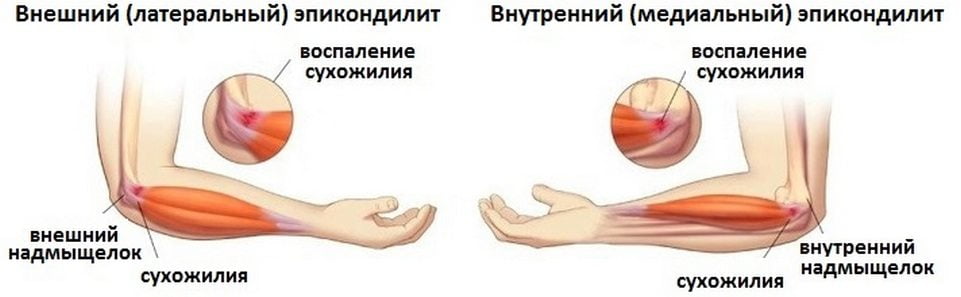



 Существует масса вариаций плетения сетки, которые позволяют подобрать самый лучший вариант для конкретного человека. Полипропиленовая сетка крепится к краям грыжи посредством шовного материала или с помощью специального хирургического клея. Несмотря на то что полипропиленовая сетка не рассасывается со временем, а остается с больным навсегда, при правильном подборе имплантата и грамотном проведении операции больные не ощущают никакого дискомфорта от наличия инородного тела, а грыжа не проявляется снова.
Существует масса вариаций плетения сетки, которые позволяют подобрать самый лучший вариант для конкретного человека. Полипропиленовая сетка крепится к краям грыжи посредством шовного материала или с помощью специального хирургического клея. Несмотря на то что полипропиленовая сетка не рассасывается со временем, а остается с больным навсегда, при правильном подборе имплантата и грамотном проведении операции больные не ощущают никакого дискомфорта от наличия инородного тела, а грыжа не проявляется снова. Открытая операция может проводиться разными способами, поэтому хирург имеет возможность подобрать оптимальный вариант для конкретного случая. К примеру, при наличии паховой грыжи большинство хирургов предпочитают проводить операцию по методике Лихтенштейна, при которой имплантат фиксируется между мягкими тканями в передней брюшной стенке за счет особого типа сцепления. Как правило, открытая операция проводится в случае появления выпячивания значительного размера. Стоит отметить и некоторые недостатки этого метода проведения операции.
Открытая операция может проводиться разными способами, поэтому хирург имеет возможность подобрать оптимальный вариант для конкретного случая. К примеру, при наличии паховой грыжи большинство хирургов предпочитают проводить операцию по методике Лихтенштейна, при которой имплантат фиксируется между мягкими тканями в передней брюшной стенке за счет особого типа сцепления. Как правило, открытая операция проводится в случае появления выпячивания значительного размера. Стоит отметить и некоторые недостатки этого метода проведения операции.

 Дополнительную помощь вам может оказать информация, которой делится Константин Довлатов на своем бесплатном вебинаре «Как жизненные кризисы превращать в ресурсы«.
Дополнительную помощь вам может оказать информация, которой делится Константин Довлатов на своем бесплатном вебинаре «Как жизненные кризисы превращать в ресурсы«. Благодаря трудам Лууле Виилмы, Луизы Хей, люди стали чаще задумываться о связи между душевными потрясениями и заболеваниями. А доктор Р.Г. Хамер доказал и объяснил эту связь, используя биологические законы причин заболеваний, и потому объяснения доктора Хамера и его последователей намного более точны. Исходя из его исследований, проблемы психосоматики, когда немеет правая рука или болит, возникают, как следствие конфликта самообесценивания, конфликта наличия или отсутствия ловкости. Пострадавший уверен, что он с кем-то плохо поступил, что-то неправильно сделал, низкопробно выполнил действие с участием рук, пальцев. Или местный конфликт самообесценивания, связанный с тем, что после перелома руки ее нельзя нагружать.
Благодаря трудам Лууле Виилмы, Луизы Хей, люди стали чаще задумываться о связи между душевными потрясениями и заболеваниями. А доктор Р.Г. Хамер доказал и объяснил эту связь, используя биологические законы причин заболеваний, и потому объяснения доктора Хамера и его последователей намного более точны. Исходя из его исследований, проблемы психосоматики, когда немеет правая рука или болит, возникают, как следствие конфликта самообесценивания, конфликта наличия или отсутствия ловкости. Пострадавший уверен, что он с кем-то плохо поступил, что-то неправильно сделал, низкопробно выполнил действие с участием рук, пальцев. Или местный конфликт самообесценивания, связанный с тем, что после перелома руки ее нельзя нагружать. В случае, когда позитивные метаморфозы в жизни ученика происходят медленно, следует выявить то, что тормозит продвижение вперед. Для прояснения этих тормозящих причин в системе есть уникальная техника – реинтеграция.
В случае, когда позитивные метаморфозы в жизни ученика происходят медленно, следует выявить то, что тормозит продвижение вперед. Для прояснения этих тормозящих причин в системе есть уникальная техника – реинтеграция. измельченных веточек калины залить стаканом крутого кипятка. Настоять в течение пятнадцати минут. Пить настойку трижды в день по 400 мл.
измельченных веточек калины залить стаканом крутого кипятка. Настоять в течение пятнадцати минут. Пить настойку трижды в день по 400 мл.








 Основными виновниками синдрома позвоночной артерии при шейном остеохондрозе являются:
Основными виновниками синдрома позвоночной артерии при шейном остеохондрозе являются: Предположить у пациента синдром позвоночной артерии врач невролог или терапевт может по симптомам этого заболевания.
Предположить у пациента синдром позвоночной артерии врач невролог или терапевт может по симптомам этого заболевания. Применение назначенных медикаментов в домашних условиях часто рекомендуют использовать в сочетании с ношением специального шейного корсета, называется он воротник Шанца.
Применение назначенных медикаментов в домашних условиях часто рекомендуют использовать в сочетании с ношением специального шейного корсета, называется он воротник Шанца. Главной артерией в головном мозге является базилярная артерия – это центр схождения все остальных артерий, которые питают структуры головного мозга. При ослаблении кровотока в этой артерии нарушается процесс работы мозга и возникает сидром базилярной недостаточности.
Главной артерией в головном мозге является базилярная артерия – это центр схождения все остальных артерий, которые питают структуры головного мозга. При ослаблении кровотока в этой артерии нарушается процесс работы мозга и возникает сидром базилярной недостаточности.
 Поскольку больных сильно мучают головные боли, часто развивается депрессия. Возможны кардиологические симптомы – повышение артериального давления, боль за грудиной.
Поскольку больных сильно мучают головные боли, часто развивается депрессия. Возможны кардиологические симптомы – повышение артериального давления, боль за грудиной.
 Проводится также симптоматическая терапия для улучшения качества жизни пациента.
Проводится также симптоматическая терапия для улучшения качества жизни пациента. Расширения сосудов можно добиться при помощи боярышника. Потребуется 20 плодов и стакан кипятка. Заварить, и на 5 минут поставить на водяную баню.
Расширения сосудов можно добиться при помощи боярышника. Потребуется 20 плодов и стакан кипятка. Заварить, и на 5 минут поставить на водяную баню. При работе за компьютером необходимо каждый час выполнять упражнения для шеи и плечевого пояса.
При работе за компьютером необходимо каждый час выполнять упражнения для шеи и плечевого пояса.
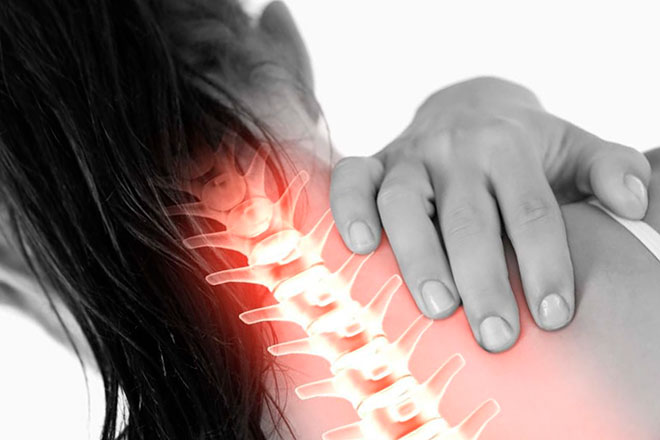 Синдром позвоночной артерии при шейном остеохондрозе проявляется сильной, пульсирующей болью.
Синдром позвоночной артерии при шейном остеохондрозе проявляется сильной, пульсирующей болью.
 Способы применяются только по назначению врача. Самолечением при нарушении позвоночника лучше не заниматься.
Способы применяются только по назначению врача. Самолечением при нарушении позвоночника лучше не заниматься.




 Не губите больные суставы мазями и уколами! Артрит и артроз лечится…
Не губите больные суставы мазями и уколами! Артрит и артроз лечится… 
 Сколько раз повторять! Если начали болеть колени или поясница, втирайте каждой утро…
Сколько раз повторять! Если начали болеть колени или поясница, втирайте каждой утро…  Ортопед: “Если ноют колени или тазобедренный сустав, возьмите в привычку…
Ортопед: “Если ноют колени или тазобедренный сустав, возьмите в привычку…  При боли в суставах, шеи или спине, в организме сильнейшая нехватка…
При боли в суставах, шеи или спине, в организме сильнейшая нехватка…