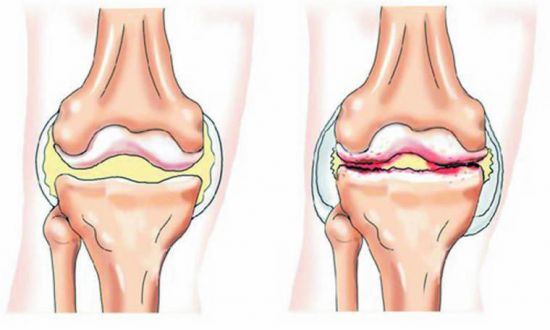
Грыжа послеоперационная брюшной полости что делать – причины и симптомы, диагностика и способы терапии осложнения, классификация патологии, всегда ли обязательна операция
Локализация и лечение без операции послеоперационной грыжы брюшной полости
Послеоперационная грыжа брюшной полости, лечение без операции которой практически не проводится, является одним из следствий ранее проведенного хирургического вмешательства.
То есть на месте рубца, который остается после проведенной операции начинает развиваться дефектное новообразование (грыжа) в стенке живота. Негативным последствием такого дефекта является то, что грыжа захватывает также часть одного из органов брюшной полости. Существуют различные названия данного патологического процесса, которые используются в медицинской практике:
- послеоперационная вентральная грыжа;
- рубцовая.
Грыжа рубца – это одно из негативных последствий оперативного вмешательства, которое может проявиться как в ближайшие сроки, так и через большой промежуток времени. Медицинская статистика свидетельствует, что примерно 7-10% прооперированных (в связи с заболеваниями внутренних органов брюшной области) пациентов обращаются за помощью с диагнозом послеоперационная грыжа на животе.
Что собой представляет патология и причины ее возникновения
Вентральная грыжа возникает в той зоне брюшной полости, где ранее была осуществлена операция. Как правило, риск развития её увеличивается после следующих видов хирургического вмешательства:
- срединная лапароскопия, которая имеется в верхней или нижней частях;
- удаленный аппендикс;
- печеночная резекция;
- операции, направленные на удаление желчного пузыря;
- перфорация язвы желудка;
- если имеет место кишечная непроходимость;
- оперативное вмешательство, которое проводилось на мочеточниках или почках;
- некоторые виды хирургических гинекологических вмешательств;
- иногда причиной развития грыжи может стать беременность и кесарево сечение.
К числу факторов, которые провоцируют развитие рубцовой грыжи, относятся:
- Наличие дефектов медицинской техники, с помощью которой проводилась операция. При проведении оперативного вмешательства может использоваться некачественная шовная нитка, натяжение местных тканей в большей степени, чем необходимо, а также различного типа послеоперационные воспалительные процессы, нагноения или гематомы. Расхождение швов может стать причиной появления послеоперационной грыжи в будущем.
- Избыточный вес.
- Сахарный диабет или другие системные болезни пациента, которые в дальнейшем могут спровоцировать изменения в структуре соединительной ткани.
- Развитие послеоперационного бронхита или пневмонии.
- Хирургические вмешательства экстренного типа во внутренние органы брюшной полости являются причиной развития грыжи, так как проводятся незамедлительно, без должной подготовки.
- Продолжительная тампонада области живота.
Помимо этого, несоблюдение рекомендаций врачей и послеоперационных необходимых мероприятий, отказ от бандажа, занятия спортом или повышенные физические нагрузки, недопустимое питание после операции и некоторые гинекологические заболевания также способны спровоцировать развитие рубцовой грыжи.
Основные симптомы, на которые следует обратить внимание
Необходимостью посетить врача могут послужить различные симптомы, которые будут указывать на наличие такого заболевания, как послеоперационная грыжа. Одним из самых основных является появившееся выпячивание в том месте, где находится рубец после операции.
Болезненные ощущения у пациента могут возникать в следующих случаях:
- во время физических нагрузок или тяжелого труда;
- во время падения или напряжения мышц живота.
Такие боли носят непостоянный характер и проявляются в виде схваток. Возникает дискомфорт в результате того, что поражается внутренний орган, который выходит наружу из брюшной области. Увеличение болезненности может свидетельствовать о том, что болезнь прогрессирует.
Наиболее распространенными симптомами, которые указывают на развитие грыжи, являются:
- общая слабость организма;
- постоянные запоры и проблемы со стулом;
- вялость кишечника;
- чувство тошноты, сопровождающееся отрыжкой;
- повышенный уровень газообразования и метеоризм;
- воспалительные процессы в кишечнике.
В некоторых случаях могут возникать осложнения, которые проявляются в виде таких признаков:
- происходит скопление кала;
- кишечник воспаляется и ущемляется;
- развивается непроходимость кишечника, которая может проявиться как в полном, так и в частичном объеме;
- болезненный дискомфорт возрастает;
- чувство тошноты приобретает постоянный характер и сопровождается рвотой;
- в каловых массах начинают появляться сгустки крови;
- вправить появившееся выпячивание не представляется возможным.
При наличии одного или нескольких характерных симптомов следует незамедлительно обратиться к врачу. Одним из самых негативных последствий послеоперационной грыжи является летальный исход пациента.
Основные методы диагностирования заболевания
Диагностировать заболевание можно с помощью нескольких современных методик. Одним из наиболее доступных и простых считается пальпация. Она позволяет определить место, где образовалась послеоперационная грыжа брюшной полости в виде выбухания несимметричного типа. Такое выбухание увеличивается в размерах и становится более плотным во время кашля или при напряжении мышц.
К числу других методов диагностики можно отнести следующие:
- Рентгенографическое исследование дает возможность оценить состояние и функциональность желудочно-кишечного тракта пациента, увидеть наличие или отсутствие спаек возле рубца.
- Ультразвуковое исследование внутренних органов брюшной полости — это один способов диагностики, который позволяет получить информацию о структуре и форме новообразования, его размерах, а также изменений, которые происходят в мышечных структурах стенок живота.
- Магнитно-резонансная томография внутренних органов брюшной полости проводится, как правило, с целью получения более точной и полной информации о существующей грыже. Также метод применяется в случае, если необходимо подобрать один из наиболее оптимальных способов лечения патологии.
Помимо указанных методов широко применяются эзофагогастродуоденоскопия и мультиспиральная компьютерная томография внутренних органов области живота.
Какие существуют способы лечения заболевания
Одним из важных аспектов, которое включает в себя лечение такой патологии, как послеоперационная грыжа, является хирургическое вмешательство.
К сожалению, терапевтический курс возможен только в случае, если операция противопоказана, тогда послеоперационная грыжа брюшной полости не удаляется. Консервативный метод состоит из следующих направлений:
- соблюдение правильного рациона питания;
- ношение специального бандажа;
- исключение больших физических нагрузок и тяжелого труда;
- борьба с запорами, следует следить за тем, чтобы стул был регулярным.
Послеоперационная грыжа брюшной полостии эффективное ее лечениесостоит в проведении герниопластики. Такое название носит метод оперативного вмешательства. На сегодняшний день в медицинской практике используется 2 основных направления проведения герниопластики:
- ушивание;
- протезирование при помощи синтетических протезов.
При незначительных габаритах новообразования ушивается апоневроз. Возможность применения такого метода с использованием местных тканей исключается, если размер грыжи превышает 5 см. Проведение операции может осуществляться даже под местным наркозом.
Для устранения патологии используются синтетические протезы — послеоперационная сетка грыжи. Такая операция проводится исключительно под общим наркозом.
Послеоперационный период, если была удалена грыжа паховая, составляет примерно 3 месяца. В это время следует тщательно соблюдать все рекомендации лечащего врача, чтобы избежать рецидива или негативных последствий.
Борьба с заболеванием с помощью средств народной медицины
Редко кто из пациентов готов легко согласиться на проведение очередного хирургического вмешательства. Именно поэтому при наличии небольшой послеоперационной грыжи можно использовать народные способы лечения. Основной целью применения таких методов является профилактика запоров, а также увеличение уровня эластичности мышечных тканей живота, чтобы избежать развития заболевания.

Основными направлениями и средствами, которые предлагает народная медицина, являются:
- использование мазей;
- приготовление травяных отваров;
- использование специальных компрессов и примочек.
Считается, что эффективным воздействием обладает примочка из следующего состава.
На 100 мл чистой воды взять 1/2 чайной ложки натурального яблочного уксуса (не менее 6%). После проведения такой процедуры результат можно закрепить примочками из отвара коры дуба. При этом последние следует выдержать на больном месте не менее 1 часа.
Для снятия болевых ощущений и остановки развития патологии можно использовать следующий компресс.
Ржаной хлеб, размоченный в теплой воде, перемешать с тертым чесноком. Из получившейся кашицы слепить лепешку. Оставить компресс на час на месте грыжи, после чего наложить примочки из отвара цветков белой акации. Выдержать примочку в течение 15 минут.
Помочь в борьбе с послеоперационной грыжей может и алоэ. Из растения вырезают мякоть, которую необходимо соединить с обычной пищевой содой. Компресс из алоэ и соды хорошо снимает воспалительные процессы, устраняет болезненный дискомфорт.
В качестве травяных настоев рекомендуется употреблять следующие:
- васильковый травяной чай;
- отвар из костянки травянистой.
Васильковый травяной чай. Для его приготовления следует взять 1,5 ст. л. цветков растения и залить кипятком (0,5 литра). Настоянный отвар необходимо пить перед приемом пищи в течение дня. Чай из васильков оказывает укрепляющее действие на ткани стенок живота.
Отвар из костянки травянистой поможет убрать воспаление, устранит болезненные ощущения, а также приведет в норму процесс пищеварения. Для его приготовления необходимо взять 1,5 стакана кипятка и 1 ст. л. лекарственного растения. Приготовление происходит на водяной бане в течение 15 минут, после чего готовый настой нужно выдержать 1 час. В лечебных целях следует пить перед каждым приемом пищи по 40 мл.
Существует и много других народных рецептов, которые смогут уменьшить негативные симптомы и проявления грыжи. При этом перед применением любого из них следует предварительно проконсультироваться с лечащим врачом, чтобы избежать негативных последствий.

Правильное питание — одна из составляющих лечения
Правильно составленный рацион является неотъемлемой частью курса лечения. Особенно важно соблюдать рекомендации в случае, если необходима операция и удаление послеоперационной грыжи.
Диетическое меню на следующие сутки после того, как была проведена операция и удалена послеоперационная вентральная грыжа:
- любая твердая пища — под запретом;
- допускается прием отвара из риса или бульона с невысоким содержанием жира;
- в качестве напитков можно приготовить отвар плодов шиповника или же кисель из любимых фруктов.
Кроме того, для уменьшения нагрузки на органы желудочно-кишечного тракта следует исключить из рациона продукты, которые приводят к образованию газов и метеоризму. Чтобы снизить давление на стенки брюшной полости и место, где возникло грыжевое образование, под запрет также попадают блюда, которые могут привести к запорам.
Во время диеты, которая должна стать частью привычного образа жизни, запрещается употребление следующих продуктов, которые способствуют увеличению образования газов и метеоризма:
- бобовые и белокочанная капуста;
- помидоры в свежем виде;
- мучные изделия, изготовленные на основе дрожжей;
- молоко;
- газированные напитки;
- свежие яблоки.
Если нет возможности совсем не употреблять в пищу данную группу продуктов, можно употреблять биологически активные добавки для поддержания количества необходимых ферментов в норме и лучшего усваивания еды.
Количество съеденной пищи и размер порций должны быть небольшими. В данном случае рекомендуется придерживаться дробного питания, и есть 5-6 раз в день, но понемногу.
Соблюдая диетическое лечение послеоперационной грыжи без операции, необходимо регулярно употреблять следующие продукты:
- пюре из мяса птицы (курицы или индейки), телятины;
- протертые каши из гречневой и рисовой крупы;
- паровые куриные котлеты.
Рекомендуется употреблять пищу, которая благотворно влияет на процессы пищеварения и имеет высокий уровень клетчатки в своем составе. Идеально подойдут блюда, приготовленные из моркови, свеклы или репы.
Что касается яиц, то врачи советуют каждый день съедать 1 сваренное всмятку куриное яйцо.
Из жидкости предпочтение лучше отдать чистой воде или натуральным киселям и компотам.
От качества употребляемой пищи во многом зависит восстановление в послеоперационный период после удаления пупочной грыжи.
Без последствий. Как справиться с послеоперационной грыжей | Здоровая жизнь | Здоровье
 Наш эксперт — заведующий хирургическим отделением ФГАУ «Лечебно-реабилитационный центр» Минздрава России, кандидат медицинских наук Николай Ермаков.
Наш эксперт — заведующий хирургическим отделением ФГАУ «Лечебно-реабилитационный центр» Минздрава России, кандидат медицинских наук Николай Ермаков.
Опасные симптомы
Послеоперационные грыжи (их ещё называют вентральными) — это выпячивание органов под натиском внутрибрюшного давления через дефекты шва после хирургического лечения заболеваний брюшной полости. Чаще всего в сформировавшийся грыжевой мешок перемещается часть кишечника или большой сальник (складка брюшины, которая крепится к желудку). Границы расхождения мышц брюшной стенки называются грыжевыми воротами: в зависимости от масштаба разрыва они могут достигать до 20–30 см в диаметре. Одной из причин возникновения таких дефектов могут быть слабые мышцы брюшной стенки или воспаления в области послеоперационного рубца.
Главный симптом вентральной грыжи — это выпячивание в области послеоперационного рубца. Нельзя игнорировать боль в животе, особенно при натуживании или резких движениях, а также тошноту и рвоту. Важно помнить, что примерно в половине случаев эти патологии возникают в первые пять лет после хирургического вмешательства, так что стоит максимально внимательно относиться к своему организму, даже когда операция уже далеко в прошлом.
В чём причина?
Чаще всего послеоперационные грыжи появляются после удаления аппендикса, хирургического лечения перфоративной язвы желудка (сквозной дефект в стенке желудка), непроходимости кишечника, гнойного перитонита. Наиболее подвержены образованию вентральных грыж пациенты, которым проводили экстренную операцию. Значительную роль играет и техника наложения шва, а также качество самого расходного материала.
Спровоцировать возникновение грыжи может и сам пациент, например, если не носит специальный бандаж после операции, легкомысленно подходит к своей диете или не дожидается разрешения врача вернуться к физическим нагрузкам. Именно поэтому так важно придерживаться рекомендаций специалистов в период реабилитации.
Не теряйте время!
К сожалению, вылечить грыжи без операции невозможно. Исправление этого дефекта всегда подразумевает хирургическое вмешательство, и делать это нужно как можно раньше после возникновения патологии. Если затянуть с устранением проблемы, то могут появиться опасные для жизни осложнения, как, например, ущемление органов или кишечная непроходимость.
Есть два способа закрыть грыжевые ворота и устранить выпячивание: при помощи собственных тканей пациента или же с применением синтетических протезов. Первый вариант возможен только в том случае, если размер дефекта не превышает 2 см. Однако сейчас хирурги всё чаще прибегают ко второму методу лечения. В этом случае сетка выступает в роли своего рода «заплатки», на которой потом формируются плотные рубцы — намного прочнее собственных тканей больного. Вдобавок эти имплантаты не отторгаются организмом, не вызывают воспалительных или аллергических реакций.

Щадящий метод
На сегодняшний день предпочтительным методом лечения грыжи считается лапароскопическая герниопластика. В ходе операции применяются специальные композитные сетки. Такие операции в отличие от традиционных методов устранения грыж требуют минимального вмешательства. Сетчатый протез устанавливается всего через несколько проколов, поэтому рубцы не превышают 1,5 см. Хирурги также получают возможность осмотреть брюшную полость изнутри с помощью специальной видеокамеры и параллельно выявить другие патологические изменения.
В процессе реабилитации после лапароскопической герниопластики человек находится в стационаре не более двух дней. В течение первых нескольких недель, пока рубцовая ткань формируется вокруг сетки, нельзя поднимать тяжести, необходимо стараться избегать запоров. К активным занятиям спортом можно вернуться уже спустя месяц после операции.
Вероятность повторного образования грыжи после лапароскопической герниопластики очень низка. До того как в арсенале хирургов появились синтетические сетки, операции по грыжесечению проводились только с применением собственных тканей пациента, рецидивы возникали в десятки раз чаще (до 30% случаев), чем в настоящее время.
Доверьтесь профессионалу
Важно отметить, что при всех положительных аспектах таких процедур они сопряжены и с некоторыми рисками — такими, как повреждение других внутренних органов из-за невнимательности или непрофессионализма врача. Поэтому очень важно проконсультироваться с высококвалифицированным специалистом. Также этот метод противопоказан тем, у кого уже было несколько операций на желудочно-кишечном тракте, пациентам с тяжёлыми заболеваниями сердечно-сосудистой системы, а также тем, у кого диаметр грыжевых ворот более 15 см.
причины, симптомы, зачем нужна операция, способы удаления, ребилитация
После операций на органах брюшной полости есть вероятность возникновения осложнения — вентральной грыжи. Это опасное заболевание, доставляющее дискомфорт пациенту. Единственным надежным способом лечения данной патологии является хирургическое вмешательство. Больному надо знать, как проводится операция по удалению послеоперационной грыжи и какими способами можно восстановить организм после хирургического лечения.

После операций на органах брюшной полости есть вероятность возникновения осложнения — вентральной грыжи.
Послеоперационная грыжа
Данная патология возникает вследствие истончения соединительной ткани и мышц в области послеоперационного рубца, в результате чего внутренние органы выходят за пределы брюшной стенки под кожу. Главным проявлением заболевания является наличие выпячивания вдоль послеоперационного рубца. Осложнение может возникнуть в любой момент после операции. Пациента беспокоят зуд и жжение в области рубца, боль, которая возникает в покое и при физической нагрузке. Также характерны отрыжка, изжога, рвота и тошнота, ощущение тяжести в эпигастральной области после еды.
Причины повторного появления грыжи
Потребность в проведении операции при вентральной грыже возникает достаточно часто. Причиной являются экстренные хирургические вмешательства, при которых отсутствует адекватная предоперационная подготовка.
Возникновение данной патологии наблюдается при нарушениях техники проведения операции: неверно выбранный вид оперативного доступа и шовного материала, неправильное ушивание раны. Послеоперационные осложнения, такие как нарушение регенерации тканей, воспалительный процесс в ране, расхождение швов, тоже оказывают влияние на формирование грыжи.
Существует ряд сопутствующих заболеваний, которые нарушают процесс заживления тканей или повышают внутрибрюшное давление, тем самым провоцируя появление грыжи:
- сахарный диабет;
- анемия;
- туберкулез;
- ВИЧ;
- гиповитаминоз;
- заболевания пищеварительного тракта, сопровождающиеся запорами;
- опухоли мочеполовой системы, затрудняющие акт мочеиспускания;
- болезни дыхательных путей, сопровождающиеся надсадным кашлем.
Если пациент игнорирует предписания врача в послеоперационном периоде: занимается тяжелым физическим трудом, не соблюдает диету и питьевой режим, не следит за весом, не носит бандаж — появляется дополнительный риск развития осложнений.
Однако существуют неустранимые факторы риска, которые не зависят ни от пациента, ни от врача:
- пожилой возраст больного;
- травмы и операции на органах брюшной полости в анамнезе;
- неоднократные роды;
- предрасположенность к появлению грыж, передающаяся по наследству.
Чаще всего грыжи живота появляются после аппендэктомии, операций на желчном пузыре и печени, хирургического лечения выпячивания кишечника через пупочное кольцо, гинекологических операций.
Почему нужно проводить операцию
Появление грыжи указывает на то, что внутренние органы изменили свое положение. Это опасно нарушением функций всех органов, входящих в грыжевой мешок. Существуют консервативные методы лечения, но они не в состоянии устранить грыжу и могут использоваться лишь для временного облегчения состояния больного. Отсутствие оперативного лечения может привести к следующим тяжелым осложнениям:
- Ущемление грыжи — сдавление грыжевого мешка в грыжевых воротах. В результате в пострадавших органах происходит нарушение кровообращения и отмирание тканей.
- Флегмона — развитие воспалительного процесса в грыжевом мешке.
- Копростаз — застой кала в толстом кишечнике, сопровождающийся интоксикацией организма.
- Травматизация грыжи — происходит при случайном ударе в ее область. Может сопровождаться разрывом грыжевого мешка.
- Новообразования грыжи, исходящие как из ее стенок, так и из органов, являющихся ее содержимым.
Во избежание развития данных осложнений важно как можно раньше собрать все необходимые анализы и провести оперативное лечение послеоперационной грыжи.
Оперативное вмешательство
Оперативное вмешательство возможно при отсутствии противопоказаний, к которым относятся беременность, онкологические заболевания в терминальной стадии, тяжелые сопутствующие соматические патологии.
Существует несколько видов хирургического лечения послеоперационной грыжи. Выбор метода зависит от размера грыжевого мешка, состояния кожи и подкожной клетчатки, локализации грыжевого дефекта, размера грыжевых ворот, наличия или отсутствия спаек в грыжевом мешке.
Пластика грыжи с использованием эндопротеза
Данное лечение относится к ненатяжному типу герниопластики, при котором используют сетки из синтетических полимерных материалов. Эндопротез является хорошо растяжимым, эластичным, надежным, поэтому его применение снижает вероятность повторного образования грыжи, а заживление раны происходит безболезненно и быстро.

При пластике грыжи спользуют сетки из синтетических полимерных материалов.
В течение 1 месяца после операции сетчатый имплант прорастает соединительной тканью, образуя стенку, которая защищает ткани от повторного расхождения. В зависимости от доступа герниопластика бывает открытой и эндоскопической.
Открытая герниопластика
Операция проходит под внутривенным или общим наркозом. Хирург делает окаймляющий послеоперационный рубец разрез, после чего производится выделение и вскрытие грыжевого мешка. Если между органами, находящимися в его составе, образовались спайки, их рассекают. После этого содержимое грыжевого мешка нужно либо убрать, либо возвратить в брюшную полость.
Дефект в абдоминальной полости закрывают сетчатым эндопротезом, затем происходит наложение швов.
Эндоскопическая герниопластика
Данный метод является самым прогрессивным и малотравматичным, т.к. оперативный доступ осуществляется через 3 небольших прокола на передней брюшной стенке, через которые вводятся специальные инструменты. Алгоритм операции такой же, как и при открытом доступе. Единственным отличием является способ установки эндопротеза: при открытом доступе он помещается в рану через наружный разрез, при эндоскопической операции имплант устанавливают изнутри брюшной полости.
Эндоскопическая герниопластика имеет следующие преимущества:
- абсолютное отсутствие дискомфорта и боли после операции;
- отсутствие вероятности появления послеоперационных грыж в местах проколов;
- низкая вероятность рецидива;
- быстрая реабилитация пациента.

Быстрая реабилитация пациента это преимущество эндоскопической герниопластики.
Абдоминопластика
Иногда удаление грыжи целесообразно совместить с абдоминопластикой — хирургической коррекцией пропорций живота. Такая операция показана при излишках кожи и жировых отложений на передней брюшной стенке, которые не устраняются консервативными методами.
Реабилитация после удаления грыжи
После операции необходимо соблюдать лечебную диету: исключить пищу, вызывающую метеоризм, не переедать, питаться 5 раз в день малыми порциями. Предпочтительные способы приготовления блюд: тушение, запекание, варка.
Еда должна быть жидкой либо кремообразной в течение нескольких дней после хирургического вмешательства.
После операции хирурги рекомендуют носить специальный бандаж. Его задача состоит в том, чтобы снять часть нагрузки с передней брюшной стенки и защитить шов от расхождения. Длительность ношения бандажа определяет врач.
При применении малоинвазивных методик пациент может быть отпущен домой уже через день после операции, при открытой герниопластике — через неделю. Спустя 2-3 недели можно заниматься умеренными физическими нагрузками. К привычному образу жизни больной возвращается через месяц. Показаны регулярные упражнения, направленные на укрепление мышц пресса, для профилактики повторного грыжеобразования.
Грыжа после операции: что такое послеоперационная грыжа или вентральная грыжа?
Операции при послеоперационной грыже: лапароскопия, герниопластика, лапаротомия
Послеоперационная грыжа лечение без операции
Отзывы
Анастасия, 30 лет, Красноярск
Послеоперационная грыжа возникла после кесарева сечения. Хирург сказал, что ее нужно оперировать, т.к. может произойти ущемление внутренних органов. Был предложен эндоскопический метод — как самый безопасный и малотравматичный. Преимуществом также является и то, что после лапароскопии швов практически не видно, а это важно для любой женщины. Единственное, что смущало, — это цена, поскольку такая операция стоит дороже.
Удаление послеоперационной грыжи проводили в частной клинике. Результатом осталась довольна: восстановление прошло быстро и безболезненно, через 2 дня можно было уйти домой. Швы небольшие и аккуратные, рецидива болезни больше не было, хотя прошло уже более 5 лет.
Иван, 60 лет, Москва
Послеоперационная грыжа появилась после удаления аппендикса. Грыжесечение проводили открытым доступом, под общим наркозом. Длительность госпитализации составила 4 недели. Шов заживал долго, поскольку болею сахарным диабетом. С момента операции прошел год, пока ничего не беспокоит.
Послеоперационная грыжа после удаления желчного пузыря
Содержание статьи
Послеоперационная грыжа появляется в области наложения швов после хирургического вмешательства, в том числе холецистэктомии. Происходит выпячивание органов за пределы брюшной стенки при медленном ее зарастании соединительной тканью и наличии «бреши» в месте операции. Чаще всего наблюдается грыжа кишечника. Неприятное явление может развиться в течение года после вмешательства.
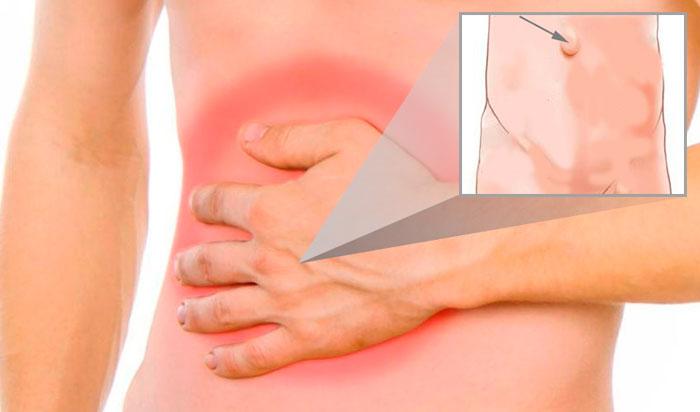

Причины появления грыжи после удаления желчного пузыря
При проведении открытой операции риск выпячивания участка кишки выше, чем после лапароскопического удаления желчного пузыря из-за большей площади швов. Увеличивает вероятность образования вентральной грыжи экстренный характер хирургического вмешательства и отсутствие подготовки, проведение дренажа и наложение тампонов в ходе операции. Причинами грыжи после удаления желчного пузыря также могут быть:
- физическая нагрузка сразу после операции;
- пренебрежение ношением лечебного бандажа;
- несоблюдение диеты, провоцирующее нарушения пищеварения, запоры;
- плохая моторика кишечника;
- инфекция в области шва;
- частая рвота, повышающая давление в брюшной полости;
- легочные заболевания, сопровождающиеся кашлем;
- некачественный материал швов;
- наложение швов со слишком большим натяжением тканей;
- сахарный диабет;
- ожирение;
- нарушение образования соединительной ткани.
Все причины связаны с повышением давления внутри брюшины и нарушением образования соединительной ткани. Грыжа может быть следствием изначальной слабости брюшной стенки еще до операции.
Симптомы
Признаки образования грыжи небольшого размера, особенно если они возникают у полных людей, выявить трудно. При увеличении выступающего участка появляется боль, на животе пациента в вертикальном положении заметно опухолеобразное выпячивание в области шва. По своим размерам грыжи делятся на:
- малые;
- средние;
- обширные;
- гигантские.
Болевой синдром может появляться или усиливаться после физической нагрузки, кашля, чихания. Часто боль имеет схваткообразный характер.


При послеоперационной грыже после удаления желчного пузыря возникают нарушения в работе кишечника – запоры, метеоризм, вздутие живота, отрыжка. Травмирование грыжи проявляется наличием крови в каловых массах, их черным цветом. Снижается моторика кишечника. Опасным последствием грыжи может стать острая или хроническая непроходимость – задержка каловых масс и газов в кишечнике, вызывающая отравление организма. Такое состояние требует немедленной медицинской помощи.
Врач диагностирует грыжу с помощью пальпации и визуального осмотра. УЗИ используется для точного определения размеров выступающего участка, положения соседних органов по отношению к нему, наличия спаек и других последствий предыдущего вмешательства. При нормальной проходимости кишечника может быть выполнена колоноскопия. При непроходимости для дополнительной диагностики применяется МРТ.
Как лечить послеоперационную грыжу
Недавно появившиеся образования небольшого размера могут быть вправлены безоперационным путем. Но в большинстве случаев лечение грыжи проводится хирургическим методом с закрытием пораженного участка брюшной стенки. Если по каким-то причинам операцию необходимо отложить, до ее проведения рекомендуется консервативная терапия. Она включает в себя ношение бандажа, ограничение физической нагрузки и соблюдение диеты.
Операцию откладывают при беременности, обострениях заболеваний сердечно-сосудистой системы и прочих, не позволяющих дать пациенту наркоз. В некоторых случаях возможно хирургическое вмешательство под местной анестезией.
Вид операции выбирает врач в зависимости от размера грыжи, возраста и физического состояния пациента.
Герниопластика
Так называется операция по ушиванию проблемного участка брюшной стенки. Закрытие «бреши» может проводиться за счет протеза или с помощью собственных тканей пациента.
При грыже небольшого размера (до 5 см) возможно проведение операции без установки имплантата. Выступающий участок органа вправляют внутрь, ткани в области брюшной стенки соединяют и накладывают швы. Операция может проводиться как под общим наркозом, так и с использованием местной анестезии. Недостаток способа в том, что собственные ткани не столь прочные и может возникнуть рецидив.
Герниопластика с установкой имплантата проводится при грыже большого размера. Иногда удаляют выступающий участок кишки. На пораженное место брюшной стенки накладывается синтетическая сетка, которая со временем срастается с родной тканью и защищает брюшную стенку от повторного прободения. Иногда применяются имплантаты из рассасывающихся со временем материалов – после нарастания собственной соединительной ткани они без вреда для организма растворяются.


Эндохирургические методы
Лапароскопия – современный малоинвазивный способ проведения хирургических операций в брюшной полости, в том числе вправления выступающего участка кишки и ушивания стенок. При наличии необходимого оборудования и возможности лапароскопического доступа к грыже врач, скорее всего, предпочтет этот метод традиционной открытой операции.
На животе делается маленький шов, который быстро и практически безболезненно заживает. Операция проходит с помощью видеокамеры, погруженной сквозь небольшой разрез в брюшную полость. Через другое отверстие вводится высокоточный инструмент, направляемый врачом. Болезненные ощущения после такой операции минимальные, заживление происходит быстрее из-за небольшой площади вмешательства.
Открытая операция
При невозможности лапароскопического доступа, большом размере грыжи проводят хирургическое вмешательство традиционным способом. Этот метод более травматичный, шов после операции объемнее и заживает дольше, чем при лапароскопии.
Открытые операции часто проводятся в экстренном порядке при угрозе жизни и здоровью пациента.
Лечебная диета
Соблюдение назначенного врачом режима питания – важное условие успешного выздоровления после удаления грыжи. Первое время рекомендуется употреблять только жидкую еду – супы, пюре, каши, йогурты, компоты, яйца всмятку. Переход к обычной еде осуществляется постепенно. В течение нескольких месяцев необходимо избегать пищи, вызывающей повышенное газообразование, – бобовых, мучных и дрожжевых изделий, яблок, молока, газированных напитков.
Стоит напомнить о вреде жареной и жирной пищи, алкоголя при любых проблемах с ЖКТ. Есть нужно небольшими порциями, но часто – до 7 раз в сутки. Пища обязательно должна быть теплой.


Прогноз и последствия
Наиболее опасным состоянием при наличии грыжи является ее ущемление. Участок кишки перестает снабжаться кровью и может погибнуть, при этом быстро развивается перитонит, происходит интоксикация всего организма. Это такое состояние, когда нельзя медлить – необходима срочная операция по удалению пораженного участка.
Непроходимость кишечника, возникшая вследствие грыжи, вызывает сильные боли, задержку стула и также может привести к интоксикации. Риск ущемления существует постоянно, поэтому лечение грыжи не стоит откладывать. Выпяченный участок может давить на соседние органы, смещая их и приводя к нарушениям в работе.
Профилактика
Чтобы снизить риск появления грыжи после операции по удалению желчного пузыря, необходимо соблюдать все рекомендации врача по поводу питания, физических нагрузок.
Важна подготовка к операции (диета, клизма), ее проведение квалифицированным специалистом и использование качественного материала для швов.
Обязательно ношение послеоперационного бандажа. Сразу после операции физические нагрузки сводятся к минимуму, но постепенно с разрешения врача их можно увеличивать для укрепления мышц брюшного пресса. Диета должна способствовать нормальной моторике кишечника – полезны продукты, богатые клетчаткой и при этом не вызывающие повышенного газообразования. Если проводилась операция по удалению грыжи, необходимо соблюдать те же правила для предотвращения рецидива. Особенно важно следовать рекомендациям, если проводилась открытая операция без предварительной подготовки.


 «Хондроксид» 50 г
«Хондроксид» 50 г Отличия от других форм
Отличия от других форм Глюкозамин Максимум
Глюкозамин Максимум Структум
Структум



 Все эти меры направлены на увеличение расстояния между позвонками и повышение тонуса мягких тканей вокруг позвоночника. Отличие между сухим методом и подводным состоит в мягкости воздействия. Последний более мягко и плавно растягивает позвоночник. Теплая вода оказывает терапевтическое действие во время процедуры.
Все эти меры направлены на увеличение расстояния между позвонками и повышение тонуса мягких тканей вокруг позвоночника. Отличие между сухим методом и подводным состоит в мягкости воздействия. Последний более мягко и плавно растягивает позвоночник. Теплая вода оказывает терапевтическое действие во время процедуры.



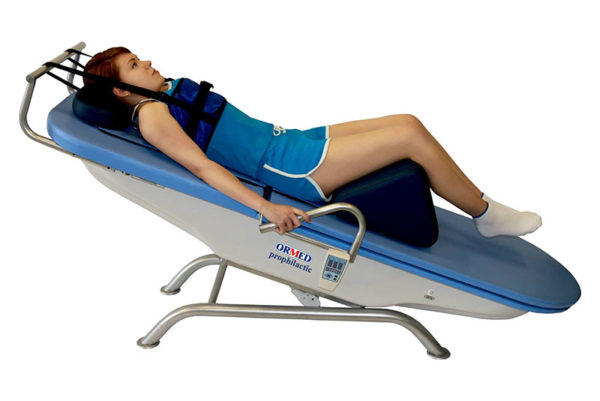






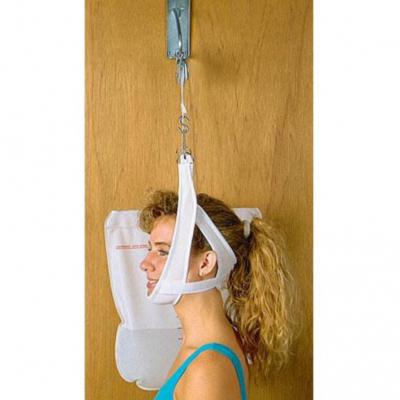









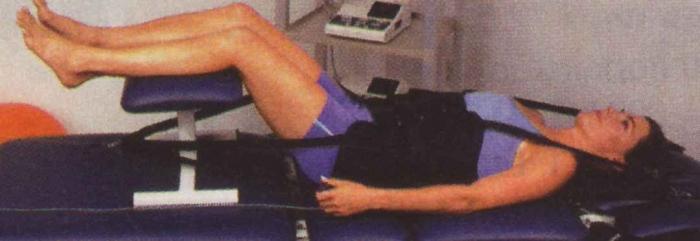
 Лечебная растяжка позвоночника в домашних условиях (тракция) актуальна для любого современного жителя мегаполиса. Неправильное питание, плохая экология, сидячая работа, неактивный образ жизни, постоянные стрессы – всё это приводит к появлению дискомфорта и болей в области спины.
Лечебная растяжка позвоночника в домашних условиях (тракция) актуальна для любого современного жителя мегаполиса. Неправильное питание, плохая экология, сидячая работа, неактивный образ жизни, постоянные стрессы – всё это приводит к появлению дискомфорта и болей в области спины.
 раскачиваться, вися на перекладине. Затем можно висеть и делать имитацию шагов, повороты туловищем. Нельзя резко спрыгивать, особенно если турник висит высоко. При остеохондрозе раскачивания нужно избегать, поэтому ноги можно скрестить.
раскачиваться, вися на перекладине. Затем можно висеть и делать имитацию шагов, повороты туловищем. Нельзя резко спрыгивать, особенно если турник висит высоко. При остеохондрозе раскачивания нужно избегать, поэтому ноги можно скрестить.



 Древние мудрецы справедливо утверждали, что позвоночник хранит жизненную энергию и силу человека. Именно в нём расположен спинной мозг, ответственный за функционирование всего организма.
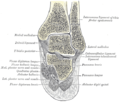
Древние мудрецы справедливо утверждали, что позвоночник хранит жизненную энергию и силу человека. Именно в нём расположен спинной мозг, ответственный за функционирование всего организма. Таранная кость, вид сверху
Таранная кость, вид сверху  Таранная кость, вид снизу
Таранная кость, вид снизу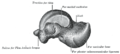


 Загрузка…
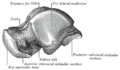
Загрузка…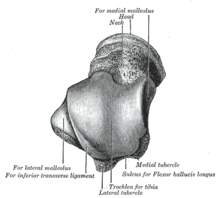 Таранная кость, вид сверху
Таранная кость, вид сверху 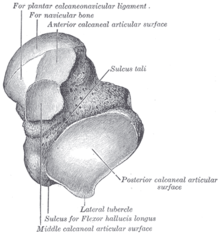 Таранная кость, вид снизу
Таранная кость, вид снизу






















 Натоптыш представляет собой огрубевшую кожу ступни, сухую и плотную на ощупь, желтого или серого оттенка. Такая проблема настигает очень многих людей, которые долгое время никак с ней не борются. Но наступает такой момент, когда натоптыш начинает болеть, доставляя определенный дискомфорт. Если от него своевременно не избавиться, то потом сделать это будет очень сложно. Поэтому такую проблему лучше всего устранять на ранних стадиях, причем сделать это можно в домашних условиях при помощи медикаментов, свободно продающихся в аптеке без рецепта. В случае необходимости можно проконсультироваться с фармацевтом о том, какой препарат лучше выбрать.
Натоптыш представляет собой огрубевшую кожу ступни, сухую и плотную на ощупь, желтого или серого оттенка. Такая проблема настигает очень многих людей, которые долгое время никак с ней не борются. Но наступает такой момент, когда натоптыш начинает болеть, доставляя определенный дискомфорт. Если от него своевременно не избавиться, то потом сделать это будет очень сложно. Поэтому такую проблему лучше всего устранять на ранних стадиях, причем сделать это можно в домашних условиях при помощи медикаментов, свободно продающихся в аптеке без рецепта. В случае необходимости можно проконсультироваться с фармацевтом о том, какой препарат лучше выбрать.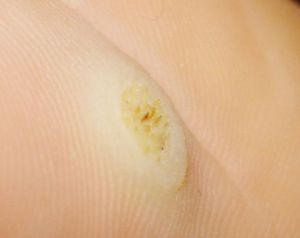 Начальная стадия натоптышей характеризуется припухлостью стопы и образованием красноты. Постепенно поверхность кожи на больном участке приобретает желтый или серый цвет без четких границ. Форма натоптышей бывает выпуклой или плоской. Кожа на этом участке значительно теряет свою чувствительность.
Начальная стадия натоптышей характеризуется припухлостью стопы и образованием красноты. Постепенно поверхность кожи на больном участке приобретает желтый или серый цвет без четких границ. Форма натоптышей бывает выпуклой или плоской. Кожа на этом участке значительно теряет свою чувствительность. Простой, но при этом достаточно эффективный способ избавления от огрубевшей кожи ступни – использование «антимозольного» пластыря, пропитка которого содержит салициловую мазь и дополнительные компоненты (например, прополис). Ступни вначале распаривают, а затем при помощи пемзы удаляют отшелушившуюся старую кожу. После этого приклеивают пластырь для того, чтобы часть с пропиткой соприкасалась с мозолью.
Простой, но при этом достаточно эффективный способ избавления от огрубевшей кожи ступни – использование «антимозольного» пластыря, пропитка которого содержит салициловую мазь и дополнительные компоненты (например, прополис). Ступни вначале распаривают, а затем при помощи пемзы удаляют отшелушившуюся старую кожу. После этого приклеивают пластырь для того, чтобы часть с пропиткой соприкасалась с мозолью. Ванночка, изготовленная на основе мыльно-содового раствора. В теплой воде растворяют 3 ч. л. соды и 1 ч. л. измельченного мыла. Парят ступни в такой ванночке около 30 минут, после чего удаляют размякшую кожу пилочкой, пемзой или специальной щеточкой.
Ванночка, изготовленная на основе мыльно-содового раствора. В теплой воде растворяют 3 ч. л. соды и 1 ч. л. измельченного мыла. Парят ступни в такой ванночке около 30 минут, после чего удаляют размякшую кожу пилочкой, пемзой или специальной щеточкой. С алоэ. Разрезать листок растения и приложить к проблемному месту, а чтобы он не слетел, его закрепляют лейкопластырем. В таком положении оставляют на ночь. Утром размягченную кожу соскабливают при помощи пемзы.
С алоэ. Разрезать листок растения и приложить к проблемному месту, а чтобы он не слетел, его закрепляют лейкопластырем. В таком положении оставляют на ночь. Утром размягченную кожу соскабливают при помощи пемзы.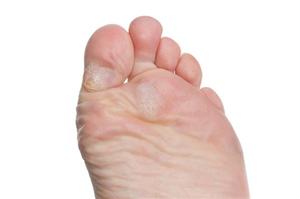 С луком. Очищают луковицу, нарезают ее полукольцами и прикладывают на пораженную область, после чего обматывают полиэтиленовым пакетом и надевают теплый носок. Для большего эффекта компресс оставляют на ночь. Утром ступню промывают чистой водой, при помощи пемзы удаляют излишки кожи и присыпают тальком.
С луком. Очищают луковицу, нарезают ее полукольцами и прикладывают на пораженную область, после чего обматывают полиэтиленовым пакетом и надевают теплый носок. Для большего эффекта компресс оставляют на ночь. Утром ступню промывают чистой водой, при помощи пемзы удаляют излишки кожи и присыпают тальком.
 Как известно, лучше предотвратить, чем лечить. Поэтому, чтобы не допустить возникновения мозолей, нужно носить удобную, свободную обувь и избегать плотных носков или колготок. Если на коже ног появляется утолщение, ее необходимо защитить. На рынке доступны различные подушечки, пластыри и защитные вставки для обуви. Нужно также помнить о регулярном уходе за ногами. Стоит каждый день использовать смягчающий питательный крем для ног с высоким содержанием мочевины. Огрубевшую кожу можно систематически удалять теркой для ног. Иногда достаточно применение пилинга и смазывание ног после ванны увлажняющим кремом.
Как известно, лучше предотвратить, чем лечить. Поэтому, чтобы не допустить возникновения мозолей, нужно носить удобную, свободную обувь и избегать плотных носков или колготок. Если на коже ног появляется утолщение, ее необходимо защитить. На рынке доступны различные подушечки, пластыри и защитные вставки для обуви. Нужно также помнить о регулярном уходе за ногами. Стоит каждый день использовать смягчающий питательный крем для ног с высоким содержанием мочевины. Огрубевшую кожу можно систематически удалять теркой для ног. Иногда достаточно применение пилинга и смазывание ног после ванны увлажняющим кремом. Мозоли и натоптыши довольно легко распознать. Чтобы определить их причину, специалист обычно спрашивает у пациента, каким видом спорта он занимается, кем работает, изучает его обувь. Лечение в большинстве случаев не требует помощи врача. Существует множество народных способов лечения натоптышей, вот некоторые из них:
Мозоли и натоптыши довольно легко распознать. Чтобы определить их причину, специалист обычно спрашивает у пациента, каким видом спорта он занимается, кем работает, изучает его обувь. Лечение в большинстве случаев не требует помощи врача. Существует множество народных способов лечения натоптышей, вот некоторые из них:













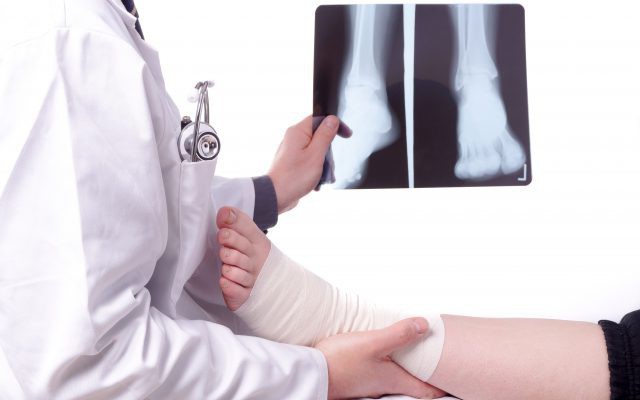 К тому же, причины поражения суставов зачастую кроются в патологических процессах, с которыми многие из нас сталкиваются на протяжении всей жизни. Спровоцировать развитие артрозо-артрита способны следующие факторы:
К тому же, причины поражения суставов зачастую кроются в патологических процессах, с которыми многие из нас сталкиваются на протяжении всей жизни. Спровоцировать развитие артрозо-артрита способны следующие факторы:

 При подозрении на артрит самовольно применять лекарственные средства опасно. На пользу больному пойдет лишь соблюдение следующих рекомендаций:
При подозрении на артрит самовольно применять лекарственные средства опасно. На пользу больному пойдет лишь соблюдение следующих рекомендаций: Зарекомендовавшими себя в качестве действующих препаратов можно назвать следующие лекарственные средства:
Зарекомендовавшими себя в качестве действующих препаратов можно назвать следующие лекарственные средства:


 Загрузка…
Загрузка…
 Заболевание может проявляться отсутствием аппетита.
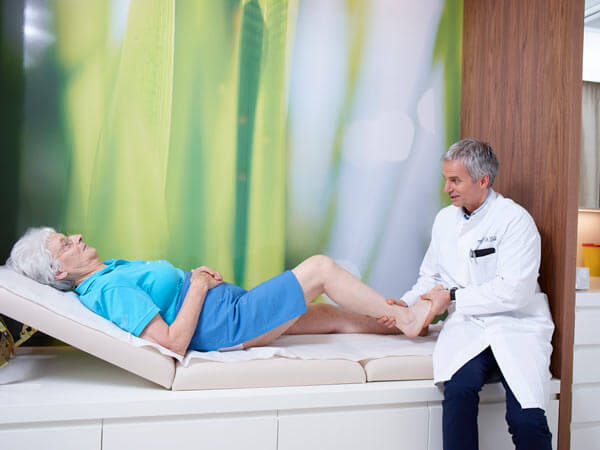
Заболевание может проявляться отсутствием аппетита. Во время консультации врач должен осмотреть стопу.
Во время консультации врач должен осмотреть стопу. Для лечения суставной патологии используется Алфлутоп.
Для лечения суставной патологии используется Алфлутоп. Больному разрешается кушать печеный картофель.
Больному разрешается кушать печеный картофель. Для обезболивающего отвара понадобится сушеная крапива.
Для обезболивающего отвара понадобится сушеная крапива.