Натоптыши со стержнем на подошве – лечение в домашних условиях народными и аптечными средствами, профессиональное удаление, восстановление, мази и крема для заживления
Натоптыши на подошве со стержнем лечение
Повреждение кожного покрова ног, произошедшего в результате постоянного механического воздействия (трения), может стать причиной появления мозолей. Они бывают нескольких видов. Самые болезненные и трудно лечимые – натоптыши со стержнем. В отличие от других кожных наростов они глубоко врастают в слои эпидермиса, что затрудняет лечение.
Причины появления натоптышей со стержнем
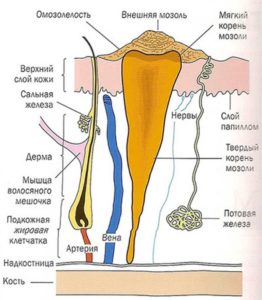 Внешне эти повреждения схожи с бородавками или последствием сухого натирания кожи. Разница заключается в многослойности и наличием мягкого корня. Натоптыши на ступнях со стержнем с трудом поддаются лечению, вызывают сильную боль. Лучший способ предотвратить их появление — проанализировать причины возникновения дефекта кожи на ступнях или пальцах ног.
Внешне эти повреждения схожи с бородавками или последствием сухого натирания кожи. Разница заключается в многослойности и наличием мягкого корня. Натоптыши на ступнях со стержнем с трудом поддаются лечению, вызывают сильную боль. Лучший способ предотвратить их появление — проанализировать причины возникновения дефекта кожи на ступнях или пальцах ног.
Причины возникновения могут быть эндогенные или экзогенные. Первые обусловлены ухудшением здоровья, врожденными дефектами стопы или наличием болезни. Вторые появляются в результате воздействия внешних факторов. Натоптыши на подошве со стержнем могут появиться в следующих случаях:
- Наличие хронических заболеваний, влияющих на свойства кожи. Чаще всего это ожирение или сахарный диабет.
- Плоскостопие.
- Последствия дерматологических болезней. К ним относятся псориаз, заражение грибком, кератодермия, ихтиоз.
- Неравномерная нагрузка на ступни ног. Она возникает из-за неудобной обуви, высокого роста.
При отсутствии лечения натоптыш будет разрастаться. Чем больше его площадь и глубина проникновения корня – тем сложение избавление от этого дефекта.
Самостоятельная диагностика
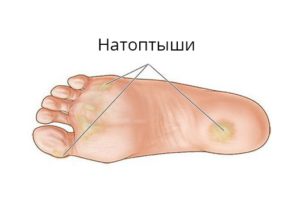 Можно ли отличить обычную мозоль от натоптышей со стержнем без посещения врача? Главной особенностью этого повреждения является боль, возникающая при нагрузке на ступню. Мозоль с корнем может сформироваться на любом участке ступни, большом пальце ноги. На первом этапе она представляет собой ороговевшую кожу с небольшой площадью круглой или овальной формы.
Можно ли отличить обычную мозоль от натоптышей со стержнем без посещения врача? Главной особенностью этого повреждения является боль, возникающая при нагрузке на ступню. Мозоль с корнем может сформироваться на любом участке ступни, большом пальце ноги. На первом этапе она представляет собой ороговевшую кожу с небольшой площадью круглой или овальной формы.
После значительного промежутка времени натоптыши на ногах будут сопровождать следующие симптомы:
- Формирование области гиперкератоза. Она будет значительно выступать над остальной поверхностью. На первом этапе болезненные ощущения отсутствуют.
- Появление корня и его распространение вглубь эпидермиса. Если вовремя не убрать образование – оно будет только разрастаться.
- Повреждение глубинных слоев кожи, появление боли при нагрузке. Стопа будет воздействовать на натоптыш, провоцируя раздражение.
В отличие от простой мозоли, боль характеризуется интенсивностью, может быть острой. Лечение натоптышей на ногах со стержнем рекомендуется делать на ранних стадиях.
Нередко появлению натоптыша предшествует развитие мокрой мозоли. Постепенное уплотнение верхних участков ороговевшей кожи провоцирует удаление влаги и формирование корня. Именно это является причиной возникновения корня.
Способы лечения натоптышей
Избавиться от этого типа мозолей можно в домашних условиях. Но сделать это рекомендуется только при отсутствии сильной боли и незначительных размерах пораженного участка. Самостоятельное удаление натоптышей может спровоцировать повреждение эпидермиса и появление инфекции. Поэтому следует получить консультацию профессионального врача, прежде чем приступать к каким-либо действиям.
Перед началом лечения нужно выполнить такие действия:
- максимально уменьшить нагрузку на стопу, тем самым не провоцировать дальнейшее разрастание твердой мозоли;
- распаривание поврежденного участка для смягчения ороговевшей кожи;
- использование специальных пластырей для защиты от трения во время ношения обуви;
- убедится в отсутствии открытых ран на месте появления мозоли, в случае надобности обработать их и наклеить пластырь.
Самый плохой вариант развития болезни – боли появляются без механической нагрузки на ногу. В этом случае необходимо незамедлительно обратиться к врачу. Он определит метод лечения и, возможно, удалит натоптыш.
При попытке срезания твердого слоя мозоли остается корень. Избавиться от него в домашних условиях трудно. Еще одним недостатком этого метода является высокая вероятность попадания инфекции в незащищенную область.
Медицинские препараты и процедуры
 До того как избавиться от натоптышей необходимо проконсультироваться у врача. Это можно не делать, если дефект появился относительно недавно и не доставляет сильных болевых ощущений. Суть лечения заключается в размягчении тканей мозоли и последующим механическом удалении. В качестве альтернативы можно рассмотреть вариант использования специальных медицинских средств.
До того как избавиться от натоптышей необходимо проконсультироваться у врача. Это можно не делать, если дефект появился относительно недавно и не доставляет сильных болевых ощущений. Суть лечения заключается в размягчении тканей мозоли и последующим механическом удалении. В качестве альтернативы можно рассмотреть вариант использования специальных медицинских средств.
Наиболее эффективные средства и методы, с помощью которых можно лечить натоптыши:
- Крем «Лекарь». Наносится на поврежденный участок кожи, для защиты от преждевременного удаления применяется лейкопластырь, поверх надевается плотный носок. В состав мази входит экстракт коры дуба и чистотел. Они размягчают мозоль, что в дальнейшем позволит избавиться от него самостоятельно.
- Мазь «Бенсалитин». Основными ингредиентами являются бензойная и салициловая кислоты. Они интенсивно воздействуют на твердую мозоль, но при этом могут повредить нормальную кожу. Перед применением область обработки защищают пластырем. Время максимального действия – 3 часа.
- Использование специальных пластырей. В состав их активной области входят компоненты описанные выше. Преимущество – после размягчения натоптыш удаляется вместе с пластырем. Недостаток – болезненные ощущения, возникающие во время снятия пластыря.
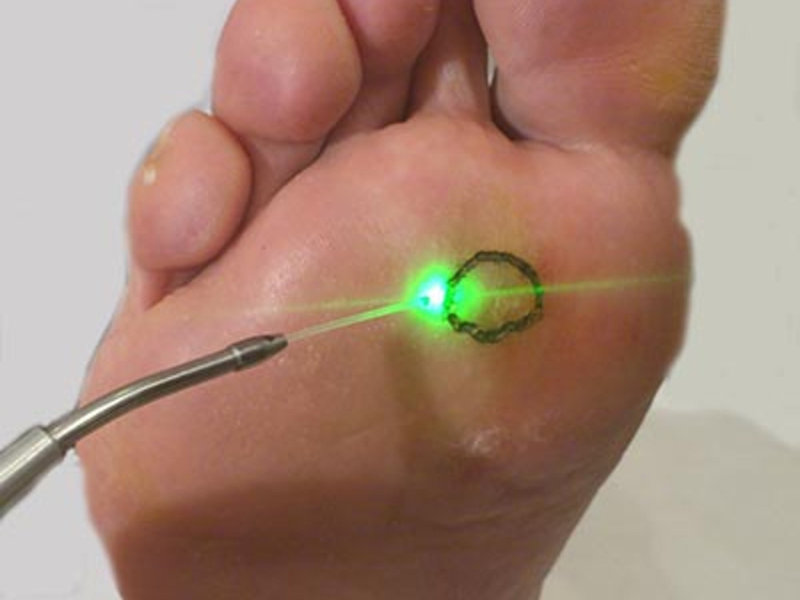
- Медицинское вмешательство – использование криотерапии или лазерное удаление. Наиболее эффективные способы. Их стоит рассмотреть в первую очередь, перед тем как лечить натоптыш в домашних условиях. Разрушение структуры происходит под воздействием азота или лазерного излучения. Способы безболезненные и быстрые.
При неправильном лечении возможно появление гноя на месте натоптыша. Первый признак – образование воспаления вокруг мозоля и усиление болевых ощущений. Учитывая постоянную нагрузку на ногу, это может стать причиной распространения заражения на остальные участки кожи.
До того как удалить натоптыши необходимо продумать способы дезинфекции пораженного участка кожи. Специалисты рекомендуют использовать 5% раствор марганцовки и защитить рану лейкопластырем.
Лечение народными средствами
 Нужно помнить, что натоптыши — наиболее тяжелая форма мозоли. Неправильное самостоятельное лечение может привести к ухудшению состояния. При анализе народных способов следует учитывать не только их эффективность, но и безопасность.
Нужно помнить, что натоптыши — наиболее тяжелая форма мозоли. Неправильное самостоятельное лечение может привести к ухудшению состояния. При анализе народных способов следует учитывать не только их эффективность, но и безопасность.
Рекомендуемые способы лечения натоптыша в домашних условиях на ранних стадиях появления дефекта:
- Распаривание ступней. Ноги опускаются в горячую воду на 10-15 минут. После распарки к пораженному месту прикладывается корка лимона. Дополнительно отслоившуюся ткань необходимо удалять абразивом.
- Кашица из натертого лука. Она наносится на мозоль, желательно на ночь. После пробуждения следует тщательно промыть натоптыш и с помощью пемзы избавиться от размягченной ткани.
- Смесь нашатырного спирта, стружки мыла и пищевой соды. Воздействие происходит с помощь горячей ванночки в течение 15-20 минут.
- Использование листа алоэ. Он разрезается вдоль, внутренняя часть прикладывается на мозоль. Эффект – размягчение тканей, уменьшение интенсивности боли.
- Для удаления размягченной кожи можно использовать маникюрные ножницы. Перед этим их следует продезинфицировать. Если в процессе срезания была нанесена даже незначительная ранка – ее обрабатывают специальными средствами.
Дополнительно рекомендуется делать распаривающие ванночки, удалять омертвевшую кожу со ступней, применять специальные масла и кремы. Во время пребывания в общественных местах (баня, бассейн) соблюдать элементарные меры личной гигиены. Обязано нужно носить резиновые тапочки, после принятия сауны или купания в бассейне тщательно мыться. Это снизит вероятность заражения и возникновения натоптыша.
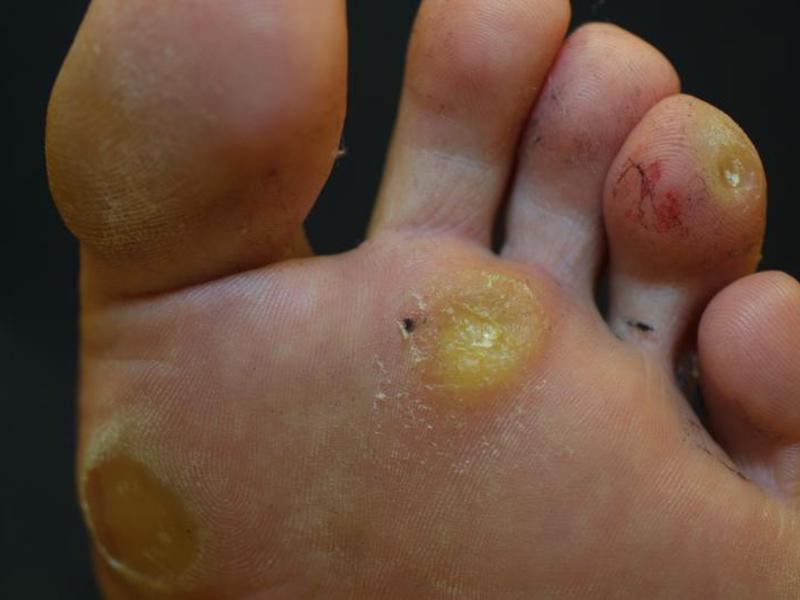
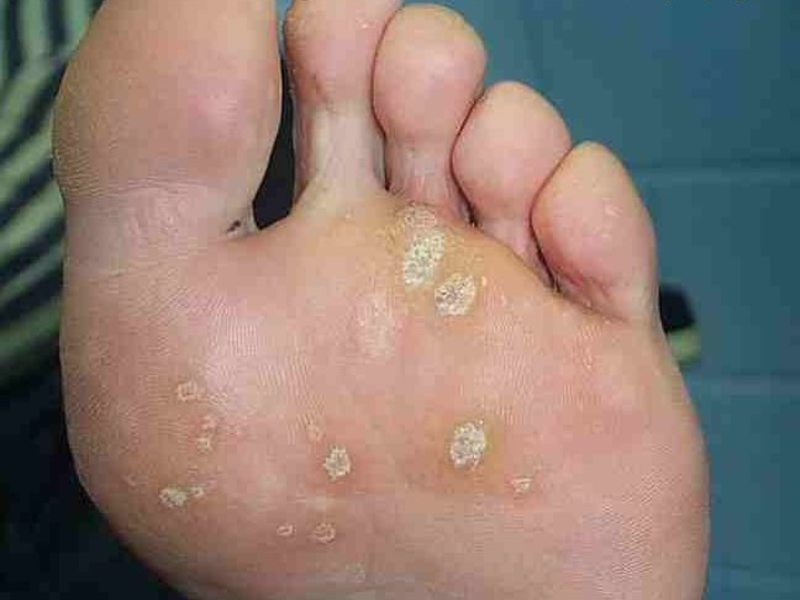
Нередко на стопах образуются натоптыши со стержнем, которые портят внешний вид ножек и доставляют дискомфорт. Эти новообразования выглядят как бугорки уплотненной ороговевшей кожи нездорового (белого, желтоватого, зеленоватого) оттенка со стержнем темного цвета. Эти неприятные наросты могут разрастаться, поэтому необходимо своевременное лечение, иначе процесс терапии может затянуться.

Причины образования стержневых натоптышей
Огрубение кожных покровов чаще всего происходит из-за длительного механического травмирующего воздействия на них. Сами натоптыши на ступнях со стержнем представляют собой участки ороговевшей кожи, в которых нарушается кровообращение, в результате чего отмершие клетки эпидермиса не успевают слущиваться, затем начинает прорастать корень, который вытащить в домашних условиях трудно. Чаще всего наросты появляются на подошве стопы, пальцах ног и под ними.
Врачи выделяют несколько основных причин их образования:
- Неудобная обувь. Натоптыши чаще появляются у женщин из-за их пренебрежения комфортом и ношения узких туфель на высоких каблуках. Жесткая обувь из некачественных материалов чаще всего становится причиной появления стержневых натоптышей;

- Травмы и деформации стопы. Танцоры, бегуны, люди, у которых профессиональная деятельность сопряжена с высокой нагрузкой на нижние конечности, находятся в зоне риска. Также стержневые натоптыши часто возникают у пациентов, страдающих плоскостопием, при частом появлении мозолей;
- Грибковые заболевания;
- Лишний вес. Избыточные килограммы увеличивают нагрузку на свод стопы;
- Проблемы с кровообращением и обменом веществ.Сахарный диабет, сердечно-сосудистые заболевания, гормональный дисбаланс – все это влияет на общее состояние организма. Некоторые специалисты говорят о том, что натоптыши являются своеобразным индикатором проблем со здоровьем.

Для полного устранения и предупреждения рецидивов необходимо установить причину появления натоптышей. Для этого рекомендуется обратиться к профессионалу, лечение натоптышей на ногах со стержнем проводят врачи-ортопеды, дерматокосметологи и подологи
Профессиональное удаление в клинике
Натоптыши на пальцах ног лучше лечить незамедлительно – они могут стать причиной более опасных заболеваний: бурсита, септического артрита либо корень может слишком глубоко прорасти в мягкие ткани, задевая нервные окончания, причиняя невыносимую боль. Если вы хотите быстро избавиться от натоптышей со стержнем, то стоит обратиться к специалистам. В клиниках и косметологических центрах проводятся такие процедуры по устранению кожных наростов:
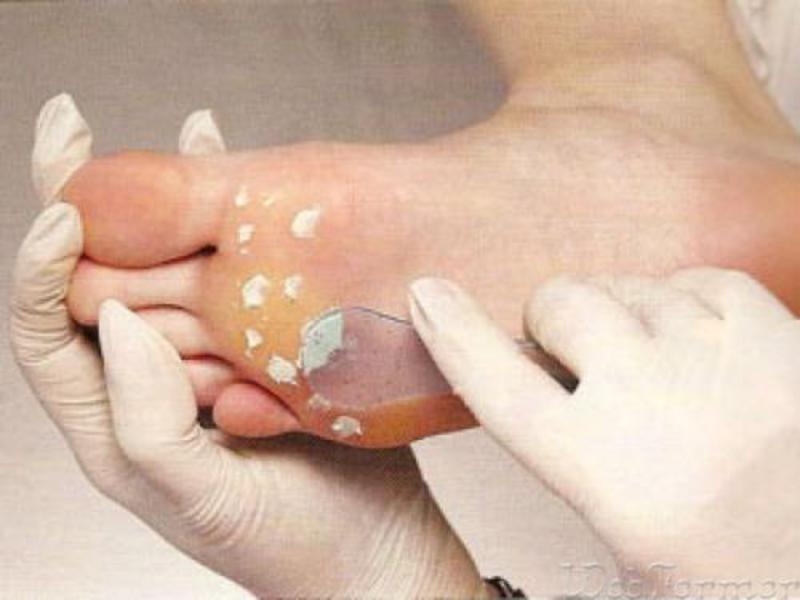
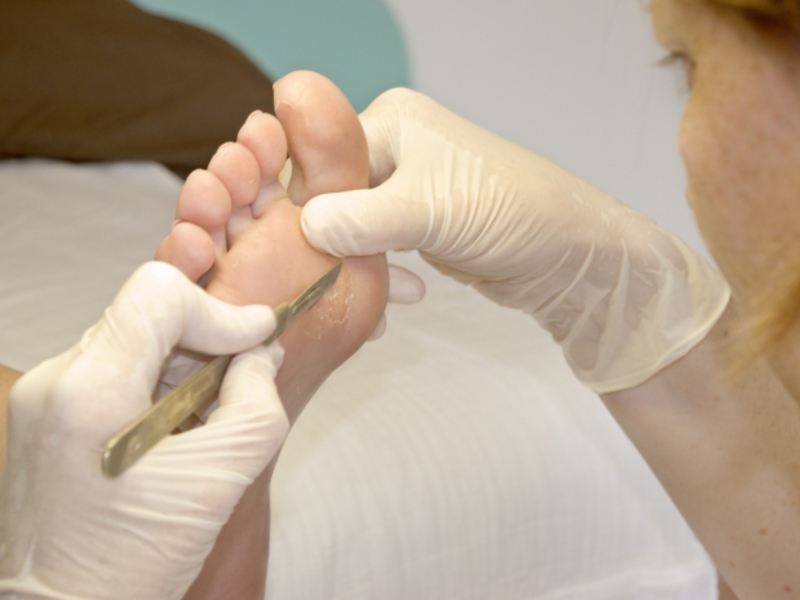
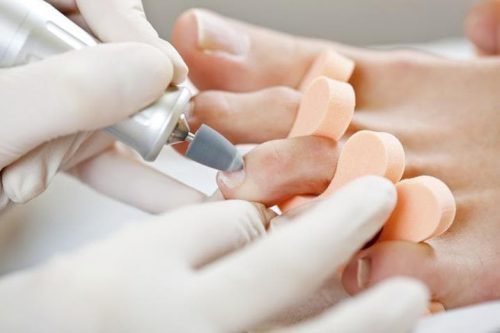
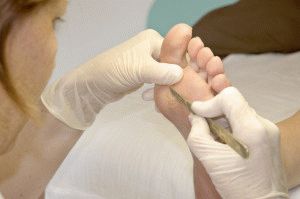
- Высверливание. Процедура проводится при помощи специальной фрезы, подбираемой под размер образования. Стержень удаляют, а получившуюся ранку обрабатывют лечебным раствором, предупреждающим развитие воспаления.



Традиционная терапия домашних условиях
Многие пациенты не могут или не хотят обращаться к профессионалам для устранения проблемы, тогда возникает вопрос, а как удалить натоптыши на ступнях со стержнем в домашних условиях? На сегодня традиционная медицина предлагает множество методов избавления от сухих наростов. Перед применением любого из этих средств, все же лучше, проконсультироваться у специалиста, а также ознакомиться со всеми противопоказаниями.
Аптечные мази и жидкости
В аптеках можно увидеть многочисленные средства для нанесения на поврежденную кожу. Мазь от натоптышей со стержнем, кремы, кератолитические жидкости, различные средства для натирания – эти лекарства помогают отшелушить ороговевший плотный слой эпидермиса, но их рекомендуется применять только после распаривающей ванночки, так лечение будет происходить быстрее. Наиболее эффективными препаратами считаются те, в составе которых имеется салициловая кислота или мочевина: Бенсалитин, крем «Лекарь», «Антимозолин», «Стоп-мозоль».

Пластыри
Очень удобно применять пластырь от стержневых натоптышей . Их наклеивают на больную область на указанное время (обычно выдерживают 24-48 часов). Сама аппликация пропитана специальным составом, который размягчает омозолелость, обеззараживает и предупреждает попадание инфекции. Перед применением обязательно ознакомьтесь с противопоказаниями и рекомендациями. Самые популярные наклейки: Compeed от Johnson & Johnson, отечественный пластырь «Салипод» и китайский «Эньцы».

Инструменты для механического удаления натоптышей
Постоянное механическое отшелушивание излишков ороговевшего эпидермиса положительно сказывается на состоянии кожи. Происходит разрушение имеющихся наростов и проводится профилактика появления новых. Для этого прекрасно подойдут домашние маникюрные наборы, пемзы и пилки для ног.
Маски-носочки
Относительно недавно на рынке появились носочки, устраняющие стержневой натоптыш. Такие маски надеваются на чистые ножки целиком, выдерживаются указанное количество времени, после чего кожу необходимо тщательно промыть. В борьбе с наростами используются отшелушивающие маски. Они пропитаны кислотами и размягчающими компонентами, действуют как пилинг. Сам процесс отторжения кожных уплотнений происходит в течение двух недель, за это время эпидермис успевает обновиться. В итоге ножки выглядят аккуратно и опрятно.
Накладки под пальцы
Специальные ортопедические приспособления помогают перераспределять нагрузку на нижних конечностях, благодаря чему и уменьшается риск появления натоптышей на ногах.

Рецепты народной медицины
Уже долгие годы проводится лечение натоптышей со стержнем на ногах народными средствами. Эти простые рецепты эффективны только при постоянном проведении процедур, а также при выполнении всех рекомендаций и правил.
- Ванночки для ног с перекисью водорода размягчают грубую кожу и обеззараживают. Добавьте 2 ст.л. перекиси на 1 л умеренно горячей воды, подержите 15-20 минут, аккуратно уберите сухую кожу пемзой и нанесите смягчающий крем. Процедуру можно проводить ежедневно до полного устранения нароста;
- Ванночка из молочной сыворотки отлично борется с сухостью кожи и устраняет трещины и наросты. Подогрейте сыворотку до 35-40 градусов, продержите в ней ноги 20-25 минут и промойте водой. После этого можно нанести питательный крем и надеть носочек для сохранения тепла. Такую процедуру проводят несколько раз в неделю, пока натоптыш не будет полностью устранен.

- Компресс из чистотела – одно из самых действенных средств устранения неприятного образования. Кашица из свежего чистотела, приложенная к больной области на ночь, снимает боль и способствует регенерации поврежденных тканей. Но не допускайте попадания на здоровую кожу, это может стать причиной ожога. Удаление натоптышей со стержнем этим способом занимает всего 4-5 процедур;
- Лечиться можно любым растительным маслом. Для этого нанесите его на ноги и наденьте сверху теплые носочки. Этот способ поможет уменьшить размер натоптыша и размягчить его. Рекомендуется предварительно распарить ноги в ванночке.
- Компресс из кусочка лимона смягчает ткани за счет содержащихся в этом фрукте кислот. Привяжите к больной области кусочек лимона на ночь, утром промойте ногу и попробуйте удалить сухой участок пемзой.

Профилактика
Вместо того, чтобы думать о том, как удалить натоптыши со стержнем, лучше предупредить их появление. Тем более что меры предосторожности не требуют никаких сложных действий. Следуйте этим простым советам и вы забудете о стержневых натоптышах:
- Выбирайте комфортную обувь на невысоком каблуке, с удобной колодкой и из качественных материалов;
- Следите за гигиеной: надевайте чистые носки по размеру и без дырочек, при повышенном потоотделение используйте дезодоранты и присыпки для ног;
- Ухаживайте за кожей стоп: делайте распаривающие ванночки, наносите специальные смягчающие кремы и масла, обрабатывайте пемзой;
- Следите за своим здоровьем, не допускайте появления излишнего веса.
При появлении натоптышей со стержнем рекомендуется обратиться к врачу, чтобы узнать о причинах появления этого мелкого неприятного недуга. Он же расскажет чем вывести их и на какой стадии находится сейчас болезнь. В зависимости от этого специалист сможет предложить способы устранения наростов так, чтобы они больше вас не беспокоили.
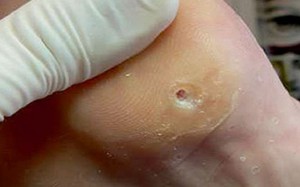 Натоптыши на ногах — распространённая проблема. Они возникают на подошвах и доставляют дискомфорт, особенно если имеется «корень» натоптыша, вросший вглубь стопы. При такой мозоли ходьба становится проблемой. Чувство жжения и боль являются спутниками натоптыша со стержнем. Поэтому игнорировать натоптыш не получится. А прежде чем заняться лечением, особенно самостоятельно, нужно разобраться, с чем вы столкнулись, в чем причины и какие средства лечения существуют.
Натоптыши на ногах — распространённая проблема. Они возникают на подошвах и доставляют дискомфорт, особенно если имеется «корень» натоптыша, вросший вглубь стопы. При такой мозоли ходьба становится проблемой. Чувство жжения и боль являются спутниками натоптыша со стержнем. Поэтому игнорировать натоптыш не получится. А прежде чем заняться лечением, особенно самостоятельно, нужно разобраться, с чем вы столкнулись, в чем причины и какие средства лечения существуют.
Натоптыш со стержнем: причины появления
Натоптыш — участок огрубевшей кожи на стопе не имеющий чётких очертаний. В течение жизни по разным причинам на стопах могут появляться уплотнения. Ороговевший участок может иметь стержень или не иметь его. Натоптыши появляются вне зависимости от пола. Стержень может воспалиться, а это приведёт вас в больницу.
Причины формирования натоптышей на подошвах ног:
 папилломатозый вирус
папилломатозый вирус- грибковые инфекции
- плоскостопие
- травмы ступней
- носки из синтетики
- тесная обувь
- высокий каблук
Чаще всего, конечно, не в вирусах дело, а именно в неудобной, стесняющей обуви, которая нарушает процесс кроветворения кожи в особо узких местах. Кожа на них постепенно становится ороговевшей. Однако, есть ещё ряд причин, вызывающих такую проблему:
- сахарный диабет
- тучность
- заболевания внутренних органов
- артрит ревматоидный
- спортивные занятия (балет, бег, прыжки) или подобная работа
Вот все те причины, которые в той или иной степени способствуют формированию натоптыша, в том числе со стержнем.
Эффективность лечения определяется воздействием на причину недуга, а не на симптомы. Поэтому нужно заняться выявлением и устранением причин.
- Поменять обувь на более просторную
- Каблуки рекомендуются изредка, а повседневная обувь должна иметь подъем не выше 5 см
- Отдать предпочтение обуви и носкам из натуральных материалов
- Если есть плоскостопие, идём к ортопеду
- Сдать анализы на грибковые инфекции
- Сдать анализы на ВПЧ (вирус папилломы)
Если вы исключаете из списка причин наличие разных заболеваний, плоскостопия, травм, то можно заняться лечением мазями и средствами народной медицины. Если есть заболевания, то лечить натоптыш со стержнем лучше с врачом.
Препараты для лечения натоптышей со стержнем
 В домашних условиях лечить натоптыш можно различными фармацевтическими препаратами, не требующими особых навыков. Перед применением всегда читайте инструкцию и чётко ей следуйте. Обычно для лечения натоптышей со стержнем применяют мази, а также жидкости и пластыри.
В домашних условиях лечить натоптыш можно различными фармацевтическими препаратами, не требующими особых навыков. Перед применением всегда читайте инструкцию и чётко ей следуйте. Обычно для лечения натоптышей со стержнем применяют мази, а также жидкости и пластыри.
Аптеки сегодня предлагают широкий выбор мазей для решения этой проблемы:
- мазь салициловая отлично подходит для разного вида мозолей и натоптышей со стержнем, дезинфицирует, заживляет, размягчает натоптыш
- препарат с молочной и салициловой кислотой “Суперантимозоль” лечит натоптыши мягко, но эффективно
- мазь “Немозоль” имеет в составе салициловую и гликолевую кислоту, они в паре дают хороший эффект
- популярное средство «Лекарь» насыщен витамином Е, экстрактами коры дуба, чистотела и мочевины. Можно лечить запущенные натоптыши.
- мазь “Бенсалитин” размягчают натоптыш и он отторгается через несколько дней. Этот эффект дают салициловая и бензойная кислоты.
Нужно учесть, что лучший эффект от мази достигается, если её наносят на распаренные ступни и только на поражённый участок. Через несколько часов после нанесения мази потрите натоптыш пемзой. Таким образом, вы удалите размягчённый мазью слой кожи. Мази обычно нужно применять 10–14 дней подряд, ежедневно.
Для лечения натоптышей со стержнем применяют и другие более сильные препараты, к примеру, жидкости. Они состоят из концентрированной смеси кислот. Поэтому применять их нужно очень осторожно, чтобы не получить ожога. Ну и, конечно, пластыри. С ними особо «возиться» не требуется. Распарили кожу, приклеили пластырь и все. Тут только один нюанс. Они пропитаны салициловой кислотой, поэтому их нужно наносить только на натоптыш. Если требуется просто вырежьте по размерам и наклеивайте.
Лечение натоптыша со стержнем народными средствами
 Народная медицина имеет достаточно средств для лечения натоптышей со стержнем в домашних условиях. Однако, кто может сказать будут ли они эффективны именно в вашем случае? В любом случае особых затрат это не несёт.
Народная медицина имеет достаточно средств для лечения натоптышей со стержнем в домашних условиях. Однако, кто может сказать будут ли они эффективны именно в вашем случае? В любом случае особых затрат это не несёт.
Само первое, что стоит делать постоянно это различные ванночки для ног. Эта процедура подойдёт и для профилактики мозолей и натоптышей.
Ванночки с мыльно-содовым составом
Это самая простая процедура. Возьмите литр горячей воды, настрогайте столовую ложку хозяйственного мыла и растворите в воде вместе с 3-мя ч.л. соды. Подержите ноги в воде около 30 минут. После ванночки можно удалить размягчённый слой кожи и нанести крем.
Ванночки с марганцовкой
Такие ванны применяются при свежих и болезненных натоптышах. В воду насыпать одну столовую ложку обычной соли и немного кристалликов марганцовки. В розовом растворе парим ступни 20 минут. После процедуры ноги не вытираем. Боль должна утихнуть.
Ванночки с молочной сывороткой
Перед процедурой приготовьте настой из календулы, декоративной туи и зверобоя, взятых в равных пропорциях. К примеру, на 0,5 литра по одной маленькой ложечке. Прокипятите 1 минуту. Затем делайте ванночку. Нужно подогреть сыворотку и опустить в неё ноги на полчаса примерно. После на сухие ноги нанесите маску из глицерина и касторового масла (пропорции для смешивания равные). Затем выпейте настой.
Холодные ванны с солью
Средство эффективное, но можно применять как вы сами понимаете летом и температура воды должна быть комнатной. На литр воды добавьте 1 ст.л. обычной соли. Держите ноги 30 минут. Как ни странно, но такая ванночка эффективно размягчает натоптыши.
Примочки и компрессы от натоптышей
Кроме водных процедур, можно применять разного рода примочки. К примеру:
- Разварите несколько штук чернослива без косточек в молоке. В течение получаса прикладывайте «ягоды» чернослива к проблемному участку пока они горячие.
- После горячей ванночки приложите к натоптышу часть лимона с цедрой. Повторяйте около недели, затем после очередной горячей ванны снимите натоптыш с подошвы.
- Мелко натёртый сырой картофель заворачиваем в марлю и на ночь прикрепляем к уплотнению. Утром после водной процедуры удалите мягкую кожу. Примочку можно делать не один раз.
- Очень эффективна примочка с алоэ. На ночь фиксируем на мозоль кусок листа алоэ. Утром без труда и боли удалите свою проблему.
Также дают результат компрессы с разными ингридиентами.
 Сделайте на ночь компресс с луком. Приложите к уплотнению кольца лука, оберните полиэтиленом. Забинтуйте, оденьте носки. Утром моем ноги, счищаем пемзой лишнюю кожу и обрабатываем тальком.
Сделайте на ночь компресс с луком. Приложите к уплотнению кольца лука, оберните полиэтиленом. Забинтуйте, оденьте носки. Утром моем ноги, счищаем пемзой лишнюю кожу и обрабатываем тальком.- Та же технология, но вместо лука возьмите магазинную томатную пасту.
- Эффективно борется с этой проблемой прополис. Им удаляют даже запущенные мозоли. Утром нагрейте и разомните кусочек прополиса. Наложите на мозоль, обмотайте ступню полиэтиленом, забинтуйте. Одевайтесь и занимайтесь своими делами. Вечером делаем горячую ванночку, чистим подошвы пемзой и на ночь прикладываем прополис. В течение недели вы избавитесь от проблемы.
- Для этого компресса понадобятся живое растение — чистотел. На ночь кашицу из листьев приложите к поражённому участку, утеплите целлофаном, тканью, оденьте носок. Утром обмываете подошву водой, чистите пемзой. Процедуру повторяют до исчезновения мозоли или натоптыша.
Если вы все перепробовали и ничего не помогло — идите к врачу. Современная медицина предлагает профессиональные процедуры для избавления от натоптыша со стержнем, а именно:
- хирургическое вмешательство
- лазерная хирургия
- криотерапия
Самым популярным в силу своей эффективности является лазерная хирургия. Так, для удаления мозоли вместе с корнем потребуется всего одна процедура. Здоровая кожа при этом не повреждается. После удаления необходимо соблюдать реабилитационный режим. В течение этого периода носят спецповязку, а в обуви стельки заменяют на ортопедические. Через некоторое время на месте натоптыша будет здоровая кожа. Не забывайте, что теперь вашей главной задачей будет профилактика, чтобы проблема не повторилась.
Криотерапия также используется для решения проблем с натоптышами, особенно с застарелыми или имеющими длинный стержень. Уплотнение будет обрабатываться жидким азотом, поэтому не исключено, что будет немного больно. Также есть риск повредить здоровые ткани.
Удаление хирургическим путём делается привычным скальпелем с местной анестезией.
Профилактика появления натоптышей со стержнем
 Лучшее средство для лечения любой болезни — это её профилактика. Легче предотвратить болезненное состояние, чем лечить его. Поэтому даже если у вас никогда не было ни мозолей, ни натоптышей, соблюдение профилактических мер поможет вам и дальше спокойно жить без них. Ну а, если вы уже победили проблему, вам тем более требуется профилактика, чтобы натоптыши не появились вновь.
Лучшее средство для лечения любой болезни — это её профилактика. Легче предотвратить болезненное состояние, чем лечить его. Поэтому даже если у вас никогда не было ни мозолей, ни натоптышей, соблюдение профилактических мер поможет вам и дальше спокойно жить без них. Ну а, если вы уже победили проблему, вам тем более требуется профилактика, чтобы натоптыши не появились вновь.
К профилактическим мерам можно отнести действия по уходу за кожей стоп. Делайте ванночки дважды в неделю, пользуйтесь кремами для ног регулярно. Выбирайте удобную обувь для ваших ножек. Не набирайте лишний вес, исправьте осанку и походку. Следите за своим здоровьем. Теперь вы знаете какие заболевания могут спровоцировать появление натоптышей. Если вы занимаетесь активным спортом, при котором идёт большое давление на стопы также применяйте профилактические меры, давайте больше отдыха ногам. И будьте здоровы.

Отзывы
Компресс с луком. ну не знаю. Это скорее для бабулек подходит. Даже не представляю реакцию своего мужа на запах лука. Я мажу салициловой мазью и все проходит за неделю, и не пахнет чем попало.
Натоптыш со стержнем — это проблема! Есть один народный метод, но его выдержит не каждый. Растираете несколько зубчиков чеснока с уксусом и мукой. Получается паста. Её нужно нанести только на натоптыш, плотно забинтовать и ходить так дней несколько. Весь ваш натоптыш выйдет с корнем.
А я не заморачивался насчёт народных рецептов, просто сходил к врачу и не жалею. И, кстати, недорого.
Я применяла компресс из картошки. Как ни странно, мне помогло.
Да какой смысл сейчас делать какие-то странные смеси самому. Когда в аптеках продаются даже не отдельные эффективные средства, а комплекты, где есть все необходимое?
boligolovnie.ru
Удаление натоптышей со стержнем в домашних условиях
Длительное хождение приводит к механическому повреждению ступней. В результате усиленного трения на них образуются различные виды мозолей: мокрые, сухие и стержневые. Они причиняют дискомфорт, болят, затрудняют передвижение. Лечение стержневой мозоли можно проводить в косметических салонах, поликлиниках и домашних условиях. 
Общие сведения
Мозоли со стержнем — это ороговевший эпителий беловатого или серовато-желтого оттенка с углублением в середине. Сухие образования — естественная защитная реакция на поражение кожных покровов. Они не позволяют повторно травмировать эпителиальные ткани.
Обычно мозоль со стержнем образуется на пальце ноги, подошве, пятке. Иногда такие дефекты возникают в межпальцевом пространстве. Натоптыши защемляют нервные корешки, нарушают циркуляцию крови. Стержневые мозоли необходимо лечить, иначе они приведут к серьезным осложнениям.
Причины
Некомфортная обувь — главный фактор, вызывающий появление мозолистых образований на ногах. Тесная пара сжимает ногу, натирает ее при ходьбе. Среди других причин возникновения натоптышей выделяют:
- грибковое инфицирование;
- механические повреждения;
- игнорирование правил безопасности и гигиены;
- трансформацию мягких мозолей в жесткие стержневые образования;
- длительное хождение босиком;
- вирус папилломы человека.
Первая помощь
Сначала появляются мягкие мозоли. Чтобы они не превратились в ороговевшие образования, надо правильно ухаживать за ногами, держать в аптечке эффективные препараты, помогающие вылечить мокрую мозоль.
Волдырь запрещено прокалывать. При его повреждении кожа огрубевает, становится сухой, в ней образуется стержень. Пузырь обрабатывают антисептиком, защищают пластырем.
Способы лечения в клиниках и салонах
Если справиться самостоятельно с натоптышами не удалось, рекомендуется обратиться за помощью к врачам или косметологам. Они удаляют дефекты, используя специальные инструменты и аппараты.
Сухую мозоль со стержнем выводят следующими методами:
- Лазером. Лазерный луч выжигает мозоль со стержнем. Процедура безопасна, безболезненна, стерильна. После нее не остается косметических дефектов. Зона обработки быстро восстанавливается и заживает. Ороговевший слой замораживают путем введения в нее инъекционного раствора. Потом удаляют нарост, постепенно счищая огрубевшие слои эпидермиса, накладывают повязку. На продолжительность процедуры влияет величина мозоли и место ее расположения. Если поврежден мизинец, удалять мозоль затруднительно из-за того, что он мал по площади, на ступне или пятке проводить манипуляции проще.

- Высверливание. Для проведения процедуры используют метод аппаратного маникюра. Специалист удаляет образование и стержень фрезой, предназначенной для косметических манипуляций. После зачистки ороговевших тканей косметолог обрабатывает кожу медикаментозными средствами. Здоровые ткани, окружающие натоптыш, не страдают от действий косметолога. Если образование удалили правильно, оно не возникает вновь.
- Криодеструкция. Чтобы вывести сухие мозоли, косметолог замораживает ороговевшие участки жидким азотом и зачищает их. Во время замораживания повреждаются здоровые ткани. Этот способ признан устаревшим, его используют изредка.
После косметических процедур обработанным местам нужно время для восстановления и заживления. В этот период противопоказаны повышенные физические нагрузки, паровые ванночки для ног, перепад температуры.
Запрещено избавляться от стержневых мозолей аппаратными методами:
- беременным;
- женщинам в период лактации;
- при сахарном диабете;
- при болезнях кожи;
- детям до 15-летнего возраста;
- при инфекциях, сопровождающихся высокой температурой.
Удаление сухих мозолей в домашних условиях
При возникновении стержневой мозоли лечение в домашних условиях предполагает проведение косметических процедур. Для борьбы с образованием используют такие средства и методы:
- Пемза. Ноги парят 15 минут в горячей воде. Затем аккуратно счищают ороговевшие участки. Однако избавиться от глубокого натоптыша этим способом не получится. Его стержень уходит вглубь эпителиальной ткани. Убрать его пемзой невозможно.
- Медикаментозные средства: мази, кремы и гели с травяными экстрактами, молочной или салициловой кислотой, карбамидом. Наибольшим эффектом обладает Кератолитическая мазь. Лечение проводят по инструкции, вложенной в упаковку с препаратом.
- Противомозольный пластырь. Салициловая кислота, входящая в состав пластырей, размягчает ороговевший эпидермис, облегчает удаление стержня. Прополис и масла смягчают агрессивное воздействие кислоты. Выбирая средство для удаления мозолей, смотрят, от какого образования оно поможет избавиться. Если повреждена подошва, нецелесообразно брать средство от сухой мозоли на пальце. Больную ногу моют, обрабатывают повреждение антисептиком, накладывают пластырь, оставляют минимум на 24 часа. Если кожные покровы рядом с мозолью повреждены, применять пластырь запрещено.

- Если от механического воздействия пострадала пятка или другой участок стопы, используют пластырь Салипод. Конечность моют, вытирают, мозоль заклеивают Салиподом. Процедуру делают 3 дня подряд. В последний день после снятия пластыря ноги парят в горячей ванночке, вытаскивают стержень. Йодом обрабатывают ямку, накладывают повязку.
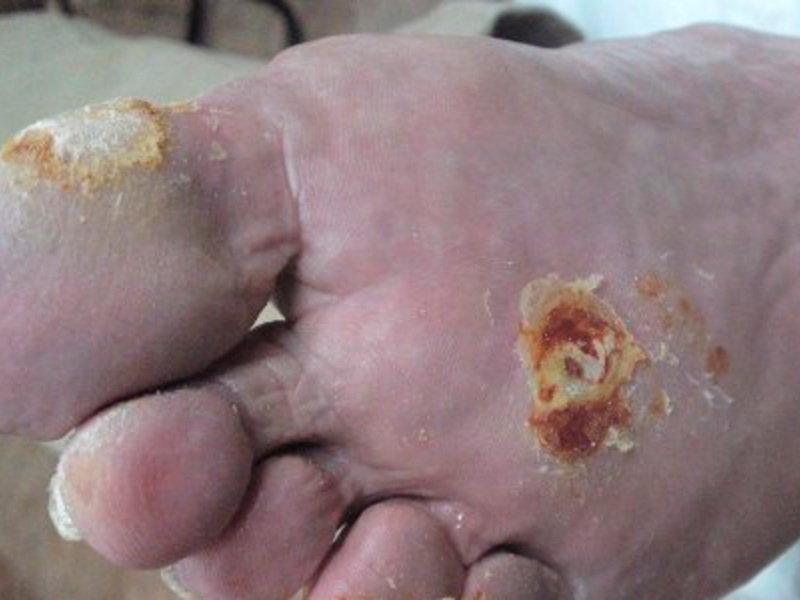
Дома сложно избавиться от стержневых мозолей. Их корень проникает глубоко в эпидермис. Удалить его, не имея специальных инструментов, трудно. Если в зоне поражения сохраняется хотя бы частичка корня, мозоль формируется заново. Когда натоптыш обрабатывают нестерильными приборами, возникает риск инфицирования. При распространении инфекции, развивается опасное осложнение — гнойный абсцесс.
Способы выведения мозолей народными средствами
Помогают удалить стрежневые натоптыши разнообразные народные средства.
Ножные ванночки
- Содово-мыльные ванночки — эффективный домашний способ выведения натоптышей. Он успешно справляется со свежими стержневыми образованиями, препятствует их развитию, ликвидирует пострадавшие ткани. Подогревают 3 л воды до 38 градусов, растворяют в ней по 1 столовой ложке мыльной стружки и соды. Поврежденную конечность опускают в воду на 30 минут. После распаривания нога в месте локализации мозоли обрабатывается пемзой. Ороговевший слой легко отходит от здоровых тканей. Лечение проводят в течение 5—10 дней.
- Горчичные ванночки — действенный народный метод лечения натоптышей. В 3 л горячей воды высыпают 1 столовую ложку порошка горчицы. Погружают в жидкость стопы, парят их на протяжении получаса. Затем поврежденная ступня обрабатывается пемзой. Делают 5—10 процедур.
Аппликации
- Уксус. Ступни моют, защищают здоровые кожные покровы, прилегающие к натоптышу. В центральную часть мозоли капают 70% уксус. Средство быстро избавляет от стержневой мозоли.

- Пластырь, пропитанный уксусом, накладывают на палец или другой участок с сухой мозолью. Повязку меняют 1 раз в 12 часов.
- Прополис. Топленое сало смешивают с размягченным прополисом (в пропорции 1:2), скатывают в шарик. Перед сном принимают ножную ванночку. Закрепляют средство на натоптыше. Снимают аппликацию утром.
- Луково-чесночный компресс. Чеснок и лук берут в одинаковых количествах, превращают в кашицу. Кладут средство на дефект, закрепляют повязкой. Процедуру выполняют каждый вечер на протяжении 10 дней.
- Чистотел эффективно борется с сухими мозолями. Из травы делают кашицу. Накладывают средство на ороговевшие участки, укрывают пленкой, фиксируют повязкой, надевают шерстяной носок. Утром компресс снимают, ногу споласкивают. Принимают содово-мыльную ванночку. Омертвевший слой соскабливают, кожу обрабатывают увлажняющим кремом.
- Алоэ. Вечером лист столетника разрезают вдоль, прикладывают к повреждению, закрепляют повязкой. Утром компресс меняют. Внутренняя мозоль исчезает спустя 14 дней.
- Банан. Натоптыш натирают банановой кожурой в течение 10—14 дней.
- Лимон. Мякоть лимона насыщена органическими кислотами. Они размягчают ороговевшие ткани и вытягивают корень натоптыша наружу. Кусочек мякоти фиксируют на сухой мозоли с помощью бинта. Аппликацию, сделанную вечером, оставляют до утра.

- Касторовое масло. Ватный диск пропитывают маслом. Прикладывают к натоптышам 2 раза в сутки — утром и перед сном. Отмершие клетки постепенно отшелушиваются. Новые ткани, вырастая, вытесняют стержневые мозоли.
Аппликации совмещают с паровыми ванночками. Выполняя это условие, можно быстро избавиться от натоптышей. Компрессы размягчают твердые ткани, а горячие растворы окончательно их разрыхляют. При комплексном лечении ороговевший слой легче очищается, обнажая здоровую кожу.
При правильном уходе за ногами стержневые натоптыши на них не образуются. Уберегает от сухих образований правильно подобранная обувь, ежедневные гигиенические процедуры (мытье ног вечером, паровые ванночки, смягчающие кремы), своевременное лечение мягких мозолей.
Натоптыши со стержнем – это проблема, которая не только портит внешний вид стопы, но и доставляет немало неудобств, особенно при ходьбе, когда чувствуется острая боль. Сухие стержневые мозоли имеют толстый слой плотной ороговевшей кожи. Появляются они в основном на ступнях, пальцах ног, а также ладонях.
Для устранения натоптышей применяются как медикаментозные методы, так и народные средства. При комплексном подходе проблема решается максимально быстро.
Причины появления натоптышей на подошве:
- Носка обуви низкого качества и неудобные модели, которые не соответствуют физиологии стопы.
- Травмы кожи ступней (возникают при попадании мелких частиц в обувь – песчинок).
- Несоблюдение правил гигиены, недостаточный уход.
- Постоянная потливость ног.
Изначально в результате одной из вышеперечисленных причин возникает водянистая мозоль. Это выпуклое образование, наполненное прозрачной жидкостью. Если не вылечить ее на этой стадии развития, то кожа становится грубой и появляется натоптыш (сухая мозоль). Если без внимания оставить и этот этап, то сухая кожа врастет в здоровый эпидермис и образует стержень, который удалить будет намного сложнее.
При ходьбе чувствуется резкая боль, которая не позволяет человеку наступать поврежденной частью ступни. Такое неудобство приводит к неравномерному распределению веса, неправильной нагрузке на суставы, что чревато постоянными воспалительными процессами, деформацией коленных и голеностопных суставов.

Современные методики и профессиональные инструменты позволяют проводить быстрое лечение и безболезненно удалять стержневые мозоли. Также при повышенной болевой чувствительности возможно применение местных анестетиков.
К услугам специалистов прибегают люди, желающие устранить проблему после разовой процедуры. Есть несколько профессиональных способов избавиться от натоптыша:
- Высверливание. Мозоль высверливают вместе с корнем специальным инструментом и закладывают на место стержня лекарства и антисептики, которые предотвращают развитие грибковых и бактериальных заболеваний.
- Лазер. Метод, который поможет выжечь стержневую мозоль без боли и кровопотери. После этой процедуры исключается рецидив.
- Криотерапия. Жидкий азот позволит отслоить полностью мозоль со стержнем.

Если нет возможности посетить специалиста, то можно воспользоваться народными средствами, которые безболезненно помогут избавиться от проблемы.
Однако такое лечение будет более продолжительным.

Считается самым эффективным средством для борьбы со стержневыми мозолями и трещинами. Имеет смягчающие свойства и отслаивает ороговевшую часть кожи, при этом оказывает бактерицидное воздействие. В аптеке можно купить мазь, пластыри и раствор на основе салициловой кислоты.
Использовать такое лечение следует с осторожностью, поскольку этот препарат может привести к ожогу или повредить здоровый участок кожи.
Популярным является компресс на основе салициловой мази. Для такого способа лечения нужно обработать средством поврежденные участки и зафиксировать бактерицидным пластырем, надев хлопчатобумажный носок, чтобы пластырь не отклеился. Процедуру лучше делать на ночь. Утром нужно соскоблить размягченную кожу и нанести крем. Повторять следует до тех пор, пока не уйдет вся ороговевшая кожа. После этого можно легко извлечь стержень, а на это место нанести любое антисептическое средство.
Раствором салициловой кислоты разрешается протирать натоптыш на протяжении дня, но только пораженные участки, избегая попадания на здоровую кожу. С пластырем, пропитанным этим средством, процедура намного проще. Достаточно закрепить его на сухую мозоль и время от времени менять. После каждой смены необходимо проводить гигиенические процедуры (помыть, просушить кожу).
С помощью соды сухую мозоль можно удалить в домашних условиях. Она очень хорошо разъедает грубую кожу, не несет опасности для здоровых участков эпидермиса. Рекомендуется ванночка:
- 1. В 3 л теплой воды растворить 4 ст. л. ложки соды.
- 2. Добавить 2-3 ст. л. жидкого мыла (или твердого, которое нужно предварительно измельчить на терке) и 8-10 капель раствора аммиака.
- 3. Принимать ванночку около 30 минут, затем удалить размягченную кожу при помощи пемзы.
- 4. Ополоснуть ноги и промокнуть полотенцем.
- 5. Смазать жирным кремом.
- 6. Надеть носки.
Пилинг из соды и соли:
- 1. Погрузить ноги в теплую мыльную воду на 20 минут.
- 2. Смешать 3 ст. л. соды и столько же мелкой соли.
- 3. Протереть ноги полотенцем и нанести смесь круговыми скрабирующими движениями.
- 4. Оставить до полного высыхания, затем смыть теплой водой.
- 5. Нанести питательный крем.
Смесь из яблочного уксуса и соды:
- 1. Взять по 1 ст. л. яблочного уксуса и соды.
- 2. Смешать и добавить 1 ч. л. морской соли.
- 3. Нанести на мозоль, покрыть пищевой пленкой или куском полиэтиленового пакета и зафиксировать при помощи бинта.
- 4. Выдержать целую ночь, а наутро снять и соскоблить отставший участок кожи. Повторять процедуру до полного излечения.
При помощи яблочного уксуса можно сделать простой компресс от мозолей между пальцами ног:
- 1. Смочить ватный диск или небольшой кусочек ваты в яблочном уксусе.
- 2. Приложить к больному месту.
- 3. Обмотать бинтом или закрепить пластырем.
- 4. Оставить на ночь. Утром сухая кожа легко отойдет, потому что между пальцами она намного мягче, чем на ступнях. Если есть необходимость, то можно повторить эту процедуру.
Лук репчатый помогает вывести стержневые мозоли на ногах и руках. Используется он в виде примочек, компрессов, аппликаций.
Варианты лечения при помощи лука:
- Измельчить луковицу на терке, отжать сок. Пригодятся оба компонента для размягчения кожи. Луковый сок смешать с касторовым маслом или молоком и протирать стержневую мозоль. Мякоть прикладывать на ночь, фиксируя повязкой. Утром снять отставшую кожу при помощи станка для бритья с тупым лезвием.
- Залить луковицу 70%-ным уксусом и выдержать сутки. Разделить на листики и прикладывать к натоптышам.
- Замочить шелуху от лука в уксусе на 15 дней. Прикладывать к пораженным местам аппликационным способом.
Растворы для лечебных ванн от стержневых мозолей:
Нередко на стопах образуются натоптыши со стержнем, которые портят внешний вид ножек и доставляют дискомфорт. Эти новообразования выглядят как бугорки уплотненной ороговевшей кожи нездорового (белого, желтоватого, зеленоватого) оттенка со стержнем темного цвета. Эти неприятные наросты могут разрастаться, поэтому необходимо своевременное лечение, иначе процесс терапии может затянуться.

Причины образования стержневых натоптышей
Огрубение кожных покровов чаще всего происходит из-за длительного механического травмирующего воздействия на них. Сами натоптыши на ступнях со стержнем представляют собой участки ороговевшей кожи, в которых нарушается кровообращение, в результате чего отмершие клетки эпидермиса не успевают слущиваться, затем начинает прорастать корень, который вытащить в домашних условиях трудно. Чаще всего наросты появляются на подошве стопы, пальцах ног и под ними.
Врачи выделяют несколько основных причин их образования:
- Неудобная обувь. Натоптыши чаще появляются у женщин из-за их пренебрежения комфортом и ношения узких туфель на высоких каблуках. Жесткая обувь из некачественных материалов чаще всего становится причиной появления стержневых натоптышей;

- Травмы и деформации стопы. Танцоры, бегуны, люди, у которых профессиональная деятельность сопряжена с высокой нагрузкой на нижние конечности, находятся в зоне риска. Также стержневые натоптыши часто возникают у пациентов, страдающих плоскостопием, при частом появлении мозолей;
- Грибковые заболевания;
- Лишний вес. Избыточные килограммы увеличивают нагрузку на свод стопы;
- Проблемы с кровообращением и обменом веществ.Сахарный диабет, сердечно-сосудистые заболевания, гормональный дисбаланс – все это влияет на общее состояние организма. Некоторые специалисты говорят о том, что натоптыши являются своеобразным индикатором проблем со здоровьем.

Для полного устранения и предупреждения рецидивов необходимо установить причину появления натоптышей. Для этого рекомендуется обратиться к профессионалу, лечение натоптышей на ногах со стержнем проводят врачи-ортопеды, дерматокосметологи и подологи
Профессиональное удаление в клинике
Натоптыши на пальцах ног лучше лечить незамедлительно – они могут стать причиной более опасных заболеваний: бурсита, септического артрита либо корень может слишком глубоко прорасти в мягкие ткани, задевая нервные окончания, причиняя невыносимую боль. Если вы хотите быстро избавиться от натоптышей со стержнем, то стоит обратиться к специалистам. В клиниках и косметологических центрах проводятся такие процедуры по устранению кожных наростов:
- Высверливание. Процедура проводится при помощи специальной фрезы, подбираемой под размер образования. Стержень удаляют, а получившуюся ранку обрабатывют лечебным раствором, предупреждающим развитие воспаления.



Традиционная терапия домашних условиях
Многие пациенты не могут или не хотят обращаться к профессионалам для устранения проблемы, тогда возникает вопрос, а как удалить натоптыши на ступнях со стержнем в домашних условиях? На сегодня традиционная медицина предлагает множество методов избавления от сухих наростов. Перед применением любого из этих средств, все же лучше, проконсультироваться у специалиста, а также ознакомиться со всеми противопоказаниями.
Аптечные мази и жидкости
В аптеках можно увидеть многочисленные средства для нанесения на поврежденную кожу. Мазь от натоптышей со стержнем, кремы, кератолитические жидкости, различные средства для натирания – эти лекарства помогают отшелушить ороговевший плотный слой эпидермиса, но их рекомендуется применять только после распаривающей ванночки, так лечение будет происходить быстрее. Наиболее эффективными препаратами считаются те, в составе которых имеется салициловая кислота или мочевина: Бенсалитин, крем «Лекарь», «Антимозолин», «Стоп-мозоль».

Пластыри
Очень удобно применять пластырь от стержневых натоптышей . Их наклеивают на больную область на указанное время (обычно выдерживают 24-48 часов). Сама аппликация пропитана специальным составом, который размягчает омозолелость, обеззараживает и предупреждает попадание инфекции. Перед применением обязательно ознакомьтесь с противопоказаниями и рекомендациями. Самые популярные наклейки: Compeed от Johnson & Johnson, отечественный пластырь «Салипод» и китайский «Эньцы».

Инструменты для механического удаления натоптышей
Постоянное механическое отшелушивание излишков ороговевшего эпидермиса положительно сказывается на состоянии кожи. Происходит разрушение имеющихся наростов и проводится профилактика появления новых. Для этого прекрасно подойдут домашние маникюрные наборы, пемзы и пилки для ног.
Маски-носочки
Относительно недавно на рынке появились носочки, устраняющие стержневой натоптыш. Такие маски надеваются на чистые ножки целиком, выдерживаются указанное количество времени, после чего кожу необходимо тщательно промыть. В борьбе с наростами используются отшелушивающие маски. Они пропитаны кислотами и размягчающими компонентами, действуют как пилинг. Сам процесс отторжения кожных уплотнений происходит в течение двух недель, за это время эпидермис успевает обновиться. В итоге ножки выглядят аккуратно и опрятно.
Накладки под пальцы
Специальные ортопедические приспособления помогают перераспределять нагрузку на нижних конечностях, благодаря чему и уменьшается риск появления натоптышей на ногах.

Рецепты народной медицины
Уже долгие годы проводится лечение натоптышей со стержнем на ногах народными средствами. Эти простые рецепты эффективны только при постоянном проведении процедур, а также при выполнении всех рекомендаций и правил.
- Ванночки для ног с перекисью водорода размягчают грубую кожу и обеззараживают. Добавьте 2 ст.л. перекиси на 1 л умеренно горячей воды, подержите 15-20 минут, аккуратно уберите сухую кожу пемзой и нанесите смягчающий крем. Процедуру можно проводить ежедневно до полного устранения нароста;
- Ванночка из молочной сыворотки отлично борется с сухостью кожи и устраняет трещины и наросты. Подогрейте сыворотку до 35-40 градусов, продержите в ней ноги 20-25 минут и промойте водой. После этого можно нанести питательный крем и надеть носочек для сохранения тепла. Такую процедуру проводят несколько раз в неделю, пока натоптыш не будет полностью устранен.

- Компресс из чистотела – одно из самых действенных средств устранения неприятного образования. Кашица из свежего чистотела, приложенная к больной области на ночь, снимает боль и способствует регенерации поврежденных тканей. Но не допускайте попадания на здоровую кожу, это может стать причиной ожога. Удаление натоптышей со стержнем этим способом занимает всего 4-5 процедур;
- Лечиться можно любым растительным маслом. Для этого нанесите его на ноги и наденьте сверху теплые носочки. Этот способ поможет уменьшить размер натоптыша и размягчить его. Рекомендуется предварительно распарить ноги в ванночке.
- Компресс из кусочка лимона смягчает ткани за счет содержащихся в этом фрукте кислот. Привяжите к больной области кусочек лимона на ночь, утром промойте ногу и попробуйте удалить сухой участок пемзой.

Профилактика
Вместо того, чтобы думать о том, как удалить натоптыши со стержнем, лучше предупредить их появление. Тем более что меры предосторожности не требуют никаких сложных действий. Следуйте этим простым советам и вы забудете о стержневых натоптышах:
- Выбирайте комфортную обувь на невысоком каблуке, с удобной колодкой и из качественных материалов;
- Следите за гигиеной: надевайте чистые носки по размеру и без дырочек, при повышенном потоотделение используйте дезодоранты и присыпки для ног;
- Ухаживайте за кожей стоп: делайте распаривающие ванночки, наносите специальные смягчающие кремы и масла, обрабатывайте пемзой;
- Следите за своим здоровьем, не допускайте появления излишнего веса.
При появлении натоптышей со стержнем рекомендуется обратиться к врачу, чтобы узнать о причинах появления этого мелкого неприятного недуга. Он же расскажет чем вывести их и на какой стадии находится сейчас болезнь. В зависимости от этого специалист сможет предложить способы устранения наростов так, чтобы они больше вас не беспокоили.
boligolovnie.ru
Натоптыши на подошве со стержнем: лечение народными средствами
12 02 2017 Оля 2 комментария 
Натоптыши – вероятно, мало людей, которые не сталкивались когда-либо с этой проблемой. Этот мозоль, имеющий внутри стержень, приносит неудобства при хождении, довольно таки болит. Натоптыши на подошве со стержнем, лечение народными средствами — такова наша тема сегодня, попытаемся узнать подробней, почему появляются и как их лечить.
Самая первая причина их появления – это неудобная обувь, которая может быть меньше размера вашей ноги, излишний вес, качество обуви.
Вторая – строение вашей стопы, да-да, не удивляйтесь, есть такое название «греческая стопа», выражается в том, что второй палец ноги больше остальных. Люди с данным типом ноги имеют больший процент появления мозолей-натоптышей, самое неприятное в нем — это маленький стержень, от которого и происходит боль. Сам мозоль — это накопление мертвых клеток кожи, натоптыши могут быть мелкими и не очень заметными, а могут покрывать большую часть подошвы.
Посмотрите еще: натоптыши на ступнях, их лечение, быстрое избавление в домашних условиях.
Причины появления
Кроме врожденной особенности стопы, есть еще и другие факторы возникновения натоптышей на подошве со стержнями, такие как:
- — сахарный диабет
- — излишний вес
- — плоскостопие
- — жесткая или очень узкая обувь
- — размер обуви не подходящий
- — постоянное ношение обуви на каблуках
- — поврежденная стелька
- — простое попадание мусора в обувь
Кроме неудобной обуви, натоптыши могут появляться из-за того, что под кожу попал вирус, была занесена заноза, некоторые специалисты считают, что проблемой может стать и обмен кальция. Кожа становится более чувствительной, нежной и легко поддается ранению, узкая или жесткая обувь такой участок приведет к появлению неприятного последствия.
Могут натоптыши возникать из-за болезней внутренних органов. Если вы удалили такой участок, обувь ваша мягкая и удобная, а они через некоторое время опять появляются – надо обратиться к врачу.
Как избавиться от натоптышей
Нужно понимать, что это — огрубевший участок кожи, и в первую очередь начать лечение необходимо с того, чтобы сделать его более мягким. Для этого придут на помощь ванночки:
- с морской солью
- с двумя таблетками аспирина
- 10 г нашатырного спирта
- йод
Вода должна быть умеренно горячей, подержать 30-40 минут, больной участок кожи станет мягким, и это поможет его удалить. Можно использовать пемзу, специальную пилочкой для ног. Делать это необходимо аккуратно, не поранив ногу, и не причинив боли. За один раз может и не удастся удалить сухой мозоль, ванночки следует повторить.
Народные средства от натоптышей

Масло
Хорошо помогает в этом деле оливковое масло (подсолнечное, в крайнем случае). Смочить небольшой кусок хлопчатобумажной ткани, положить на больной участок, и надеть пару-другую носков, обвернуть пленкой, и надеть еще одни теплые носки. Ходить не нужно с такими компрессами, полежите пару часиков на диване, прекрасный случай почитать книгу. Затем сделать теплую мыльную ванночку.
Картофель и лук
Два этих овоща измельчить с помощью терки, извлечь избыточную жидкость. Ноги предварительно хорошо помыть мылом, выложить смесь на поврежденные участки, укрепить с помощью бинта, ткани. Одеть носки и можно отправляться спать, утром с мягкой кожи удалить натоптыш.
Алое
Необходим свежий листик алое, его необходимо разрезать вдоль, нам нужна его мягкая часть, которую и приложить на больной участок. Завязать тканью, бинтом, надеть носок, чтобы алое держался именно там, где нам нужно, надеть носки, и можно отправлять спать. Утром мягкий мозоль со стержнем легко удалиться с помощью пемзы.
Перекись водорода
Она тоже придет на помощь, для этого ее вливают в воду комнатной температуры с расчетом 2 ложки на литр воды. Ноги держать в такой ванночке примерно час. Если вода очень остыла, разведите еще немного перекиси и добавьте в таз. После этого можно будет легко удалить натоптыш, с помощью пилочки для ног, обязательно обильно смазать кремом участок кожи.
Профилактика
Не забывайте, что лучший метод лечения — это профилактика. Берегите свои ноги, уделяйте им побольше внимание, особенно летом. Ежедневно перед сном смазывайте жирным питательным кремом, носите удобную обувь, старайтесь не носить постоянно открытую или на очень высоких каблуках обувь. Ведь гораздо легче предотвратить, чем лечить любую болезнь.
Мы вам рассказали о такой проблеме, как натоптыши на подошве со стержнем, причины возникновения описали, и лечение народными средствами. Будьте здоровы!
Поделитесь информацией с друзьями в соцсетях
novomoskovsk-ua.info
Стержневая мозоль, натоптыши со стержнем: удаление, лечение
С мозолями на ногах после новой обуви, на руках после спортивного или садового инвентаря сталкивался каждый человек. Такие уплотнения не несут опасности для здоровья и жизни, но проблем с ними много. Они не эстетичны, с ними больно и неудобно ходить. Бывают мокрые и сухие потертости. Стержневой нарост – самый сложный и неприятный вид сухого новообразования. Наиболее часто развиваются натоптыши со стрежнем на стопах. Излечиться от таких уплотнений самостоятельно непросто.
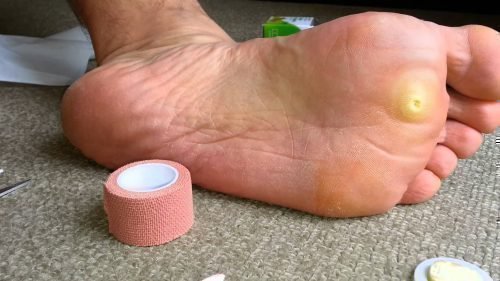
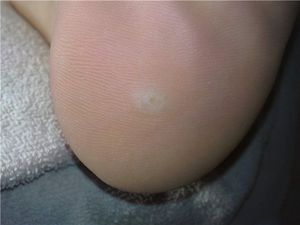
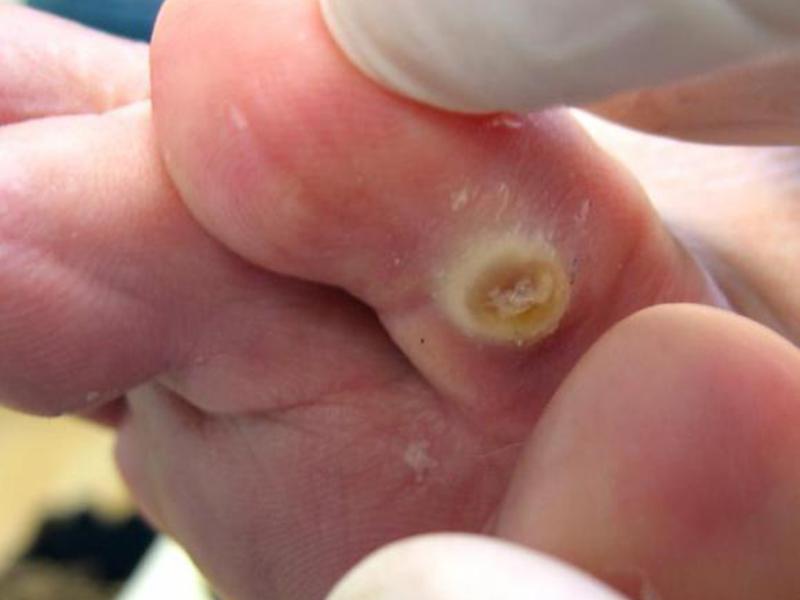
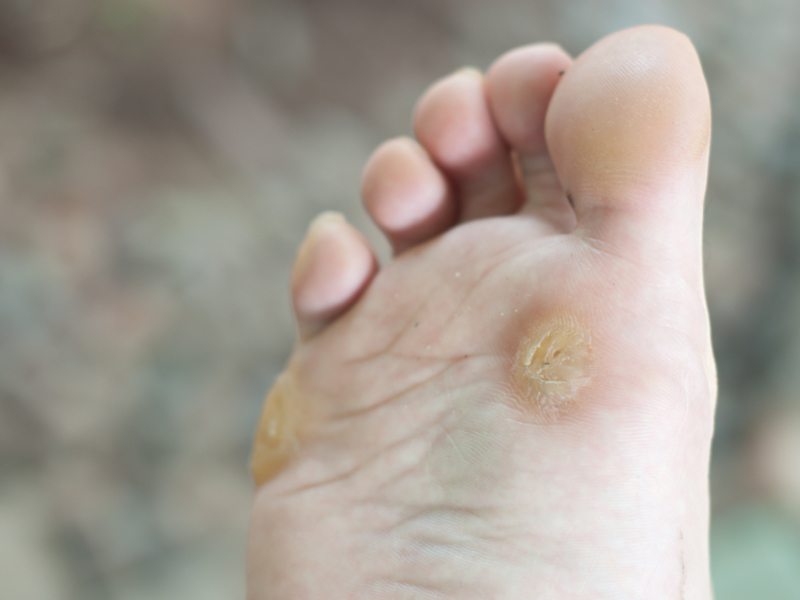
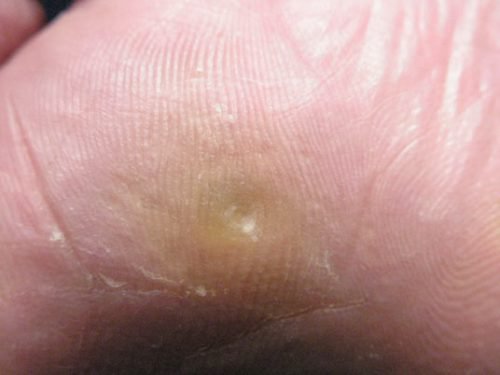
Стержневая мозоль болит при нажатии
Как распознать стержневую мозоль
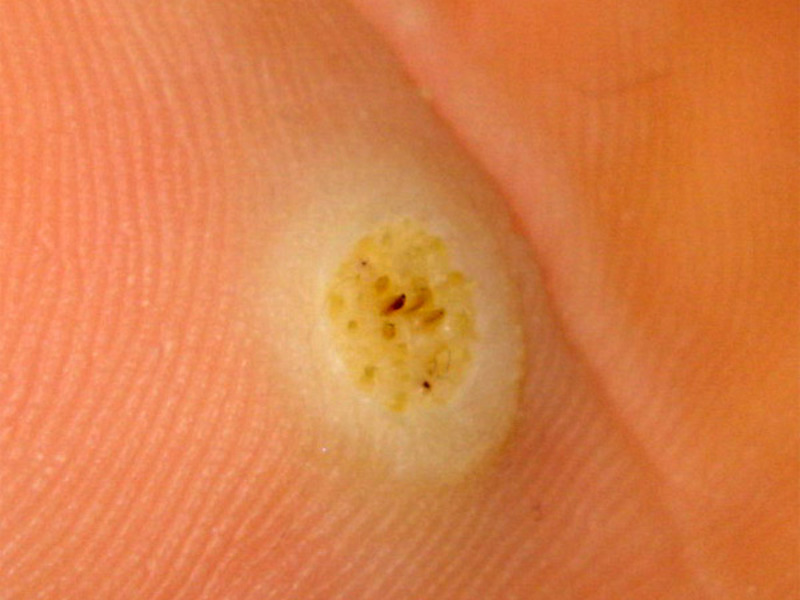
Стержневая мозоль также называется сухой, врастающий нарост. Это ороговевший участок отмершей кожи с уплотнением в середине. Уплотнение, стержень уплотнения, может уходить глубоко в ткани. Как выглядит стержневая мозоль? Посередине округлой, выпуклости выделяется отверстие с пробкой, это шип.
Уплотнения наиболее часто располагаются:
- на пальцах и между пальцами ног;
- на подошвах стоп;
- на ладонях и фалангах пальцев рук.
Уплотнения развиваются у людей любого пола, возраста, профессии. У детей кожа восстанавливается быстрее, поэтому вылечить образования легче. Чем человек старше, тем больше времени ему понадобится, чтоб вывести сухую мозоль.
Сухая мозоль со стержнем на начальных этапах чешется, болит при нажатии, выглядит в виде уплотненного бугра. На одном месте может образоваться сразу несколько уплотнений со стержнем посредине. Иногда появляются внутренние уплотнения. Их корень доходит до глубоких слоев кожи.
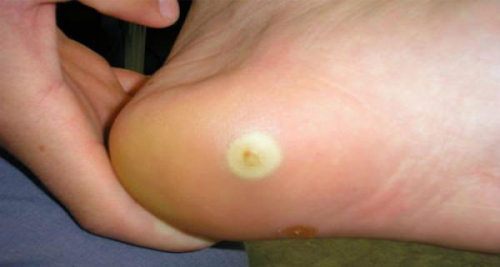
Стержневая мозоль выглядит как выпуклость
Почему появляются мозоли со стержнем
Появление омозолелостей на ногах и руках связано с избыточным физическим влиянием на кожу. Самые распространенные причины появления вросших уплотнений:
- Повышенное трение кожи. Кожа избыточно трется, если носить неправильно подобранную обувь из некачественных материалов. Так появляются натоптыши на ступнях, уплотнения на пальцах ног. На руках уплотнения появляются во время тренировок на турниках, брусьях, со штангой, работы с садовыми инструментами и т.д.
- Действие дерматотропного вируса. Эта версия набирает все большую популярность среди медиков. Вирус проникает в клетки кожи, вызывая их деление и развитие уплотнения со стержнем.
- Нарушение целостности кожного покрова инородным предметом (шип, металлическая стружка, жало насекомого и т.п.). Появление мозоли является реакцией на раздражитель.
Развитие стержневой мозоли также провоцирует вирус герпеса, микроскопические грибки. Вросшей становится мокрая или сухая потертость, если своевременно не уменьшить физическое воздействие на больное место и не начать лечение.
Узкая обувь способствует образованию стертости между пальцами, может появиться костный нарост (бунион) на большом пальце. На пятках вросшие уплотнения развиваются реже.
Повышенная нагрузка на пятку приводит к тому, что образуется не натертость, а шпора. Шпора отличается от натертости. Это костный нарост, осложнение воспалительного заболевания оболочки пяточного бугра.
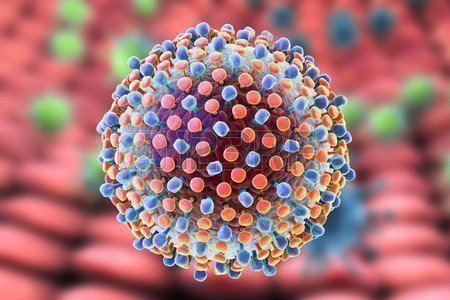
Дерматотропный вирус — одна из причин возникновения мозоли
Как отличить стержневую мозоль от бородавки
Подошвенные бородавки и стержневые наросты спутать друг с другом легко. В чем отличие между этими кожными наростами?
Что такое бородавка? Это результат деятельности в клетках кожи папилломавируса. Бородавка представляет собой округлый нарост. На поверхности можно рассмотреть розовые сосочки и черные точки. На поверхности стержневого нароста подобного увидеть нельзя.
Методы лечения бородавки и мозоли отличаются друг от друга. Чтобы не навредить себе, лучше попросить помощи специалиста.
Лечение стержневых мозолей
Стрежневая мозоль появляется быстро, а вот лечить ее можно очень долго. Лечение сухих наростов со стержнем проводят, используя способы:
- Высверливание фризом.
- Удаление лазером.
- Криотерапия (замораживание струей жидкого азота).
- Электрокоагуляция.
- Хирургическое удаление.
С помощью перечисленных методов вросшая мозоль удаляется за один раз. Метод должен выбрать лечащий дерматолог. Процедуры лазерной и криотерапии можно сделать в салоне красоты. Хирургическое удаление проводят только в стерильных условиях клиники.
Лазерная терапия является наиболее безопасным способом лечения мозоли на ступнях или в любом другом месте. Можно выводить даже подкожное уплотнение. Удаление проводится с местным обезболиванием. Для достижения положительного результата хватает одной процедуры. В период реабилитации не нужно носить повязки и принимать какие-либо препараты. Риск повторного появления нароста после действия лазером минимален. Лазерную терапию нельзя применять людям с ослабленным иммунитетом, больным сахарным диабетом, беременным женщинам.
Высверливание стержневой мозоли проводят с помощью фриза. Процедура позволяет удалить стержень и ороговевшие клетки, не задевая здоровую кожу.
Хирургический способ применяют для больших по размеру и глубоких стержневых мозолей. После операции ранку нужно обрабатывать антисептиками и закрывать повязкой. Удаление натоптышей со стержнем часто проводят хирургическим иссечением.
Избавление от мозоли с помощью профессиональных методов не занимает много времени.
Удалить натоптыш можно и в салоне красоты
Медикаментозное лечение вросших мозолей
Как избавиться от стержневой мозоли в домашних условиях. Самостоятельное лечение мозолей требует длительного времени, поэтому нужно запастись терпением.
Как избавиться от натоптышей и мозолей? Медикаментозное лечение сухих омозолелостей можно начинать только после консультации специалиста. Избавиться от мозолей и натоптышей со стержнем можно с помощью кератолитических препаратов. Они обеспечивают отшелушивание ороговевших клеток. Самым распространенным кератолитиком является салициловая кислота, на ее основе делают пластыри, мази и гели от мозолей.
Чаще всего от сухих мозолей используют пластыри. Избавиться от новообразования с помощью пластыря поможет инструкция:
- Вымойте мозоль и кожу вокруг с мылом.
- Распарьте нарост.
- Наклейте на всю поверхность мозоли пластырь.
- Носите средство в течение 2–3 дней.
- Отклейте пластырь и извлеките стержень мозоли. Извлечь корень можно простыми щипчиками.
На коже после удаления мозоли останется дырка. Ее промывают с водой и мылом, обрабатывают антисептиком, заклеивают обычным пластырем или закрывают бинтом.
Наклеивая мозольный пластырь, нужно следить, чтоб он не попадал на здоровую кожу. В аптеке можно купить средства «Салипод», «Эньцы». Также мозоли можно убрать с помощью крема «Немозоль», мази «Супер Антимозолин», бальзама Караваева.
Применение аптечных средств помогает избавиться от стержневых мозолей и натоптышей небольшого размера. Риск рецидива гораздо больше, чем при использовании лазерной терапии или высверливания.
После удаления нароста остается небольшая вмятина
Выбор метода лечения по месту локализации мозоли
Наиболее удобный метод лечения вросшей мозоли можно выбрать, учитывая место ее расположения. Дерматологи дают следующие рекомендации:
- Натоптыши на пальцах ног. Лечат с помощью кератолитических мазей, в запущенной форме применяют лазерное удаление.
- Между пальцами ног. В домашних условиях вылечить мозоль между пальцами очень трудно. Удалить стержень и избежать рецидива сможет только опытный дерматолог. Удаление проводят с помощью лазера или хирургического иссечения.
- Стержневая мозоль на пятке. Когда мозоль только появилась, можно использовать пластырь или мази. Запущенные глубокие мозоли удаляют любым из профессиональных методов. На пятке лечение сухой мозоли провести проще, место открытое и доступное.
- На пальце руки. Удалить мозоли можно мазями, высверливанием и лазерной терапией.
Натоптыши на ступнях (на подушечках под пальцами) можно лечить любым способом. Выбор зависит от размера новообразования. Избавившись от новообразования, нужно строго соблюдать правила гигиены.
Мозоль между пальцами лечить довольно сложно
Стрежневые мозоли у детей
У детей натоптыши на подошве со стержнем появляются реже, чем у взрослых. Но если появились, избавиться от них так же сложно. Причины возникновения уплотнений те же, что и взрослых. Приступать к лечению ребенка самостоятельно не стоит. Нужно получить консультацию дерматолога.
Если у ребенка появился стержневой натоптыш, лечение подбирает врач. Учитывается возраст, состояние здоровья, локализация и глубина новообразования.
Чем лечить мозоли у ребенка? Маленькие мозоли и натоптыши лечат мазями, народными средствами. Глубокие новообразования придется высверливать. Детям с нормальным состоянием иммунитета можно применять лазерную терапию. Многие родители убеждены, что лазер опасен, и предпочитают лечить ребенка народными средствами. Но лазерное удаление надежнее избавляет от мозолей и предотвращает рецидив. Луч направлен строго на место поражения и здоровым тканям вреда не нанесет.

Стержневые наросты у детей встречаются крайне редко
Народные средства от мозоли
Косметологические процедуры начали применять для удаления мозолей недавно. Раньше от новообразования лечили народными средствами. И сегодня мы часто избавляемся от мозолей с помощью народной медицины.
Наиболее известные и эффективные народные средства от стержневых мозолей:
- Листья алоэ. Листик отрезать, вымыть, разрезать, наложить на больное место, закрепить пластырем. Оставить средство на время сна. На утро нарост будет мягким. Тогда просто вытащите корень с помощью щипчиков.
- Чистотел. Обычный дикий чистотел помогает избавиться от наростов в начальной стадии. Сок свежесобранного растения наносят на больное место. Кожу вокруг нужно защитить от ожога кремом, чистотел. Можно использовать аптечный чистотел (активный экстракт).
- Смесь чеснока и лука. Чеснок и лук натереть на терке и смешать. Больное место промыть мылом и распарить. Смесь наложить на уплотнение, зафиксировать бинтом. Процедуру нужно повторять 10 – 15 дней. Стержень и нарост за это время отпадут.
- Сливовые примочки. Из чернослива извлечь семечку, поместить сухофрукты в молоко и подогреть. Мозоль распарить и наложить на нее горячий чернослив. Когда примочка остывает, ее заменяют новой. Процедуру нужно повторять в течение 45 минут несколько дней подряд. Сливовыми примочками можно вылечить только неглубокие мозоли.
- Медовый компресс с маслом чайного дерева и тертой редькой. Как удалить натоптыши? В емкости смешивают мед, тертую редьку (по 1 ч.л.), затем капают 10 капель масла. Нарост распаривают, кожу вокруг защищают пластырем. Медовую смесь накладывают тонким слоем на больное место, закрывают повязкой и оставляют на время сна. Процедуру повторять несколько дней, пока новообразование не исчезнет.
- Содовые ванночки. Вылечить небольшие уплотнения можно содой и мылом. В емкость налить теплой воды. Добавить столовую ложку соды и тертого мыла. Ногу или руку опустить в ванночку и держать, пока вода не остынет. Процедуру повторять 7-10 дней. Нарост должен отпасть вместе с корнем.
Если результат лечения народным средством незаметен после нескольких повторений, нужно переходить к традиционным методам лечения уплотнения, то есть убираем натоптышь в хирургии.
Длительное использование неэффективных средств приведет к усугублению ситуации. Стержневой нарост на ступне или шип на пальцах начнет расти, и избавиться от нее будет еще сложнее.

Мед лежит в основе натуральной примочки
Ошибки при удалении мозолей
Люди, желая как можно немедленно удалить натоптыши со стержнем, совершают одни и те же ошибки:
- срезают сухие уплотнения ножницами;
- пытаются выковырять корень иглой;
- трут нарост пемзой.
Делать это категорически запрещено. Любой непрофессиональное вмешательство может стать причиной воспаления раны, заражения кожи микроорганизмами. Воспаленная кожа становится красной, очень сильно болит.
Во время лечения уплотнения нужно уменьшить нагрузку на него. Если это натоптыш шип, начать носить только комфортную обувь. Если мозоль на руке, на время прекратить тренироваться, использовать инструменты и садовый инвентарь.
Как избежать образования мозолей
Лечение стержневой мозоли по типу шип, долгий процесс, поэтому лучше соблюдать профилактические меры, чтобы новообразования не появлялись.
Как избежать образования мозолей и натоптышей со стержнем:
- Покупка только удобной, качественной обуви по размеру.
- Ношение стелек и подпятников. Они снижают нагрузку на стопу, помогают избежать образования омозолелостей и пяточной шпоры.
- Соблюдение правил гигиены стоп.
- Работа с садовым инвентарем в специальных перчатках.
- Ношение обуви в общественных банях и бассейнах. Это поможет избежать грибковой и вирусной инфекции кожи.
Кожа ног не должна быть слишком сухой, тогда она уязвима к физическому действию. Если кожа слишком влажная, в ней легко размножаются микроорганизмы. Поэтому гигиена ног помогает избежать образования омозолелости.
Если мозоли на стопах появляются слишком часто, нужно обратиться к ортопеду, чтобы исключить неправильное строение стопы или конечностей.
Стержневая мозоль – очень неприятная проблема. Она доставляет неудобства при ходьбе, болит и воспаляется. В лечении новообразований помогут современные методы и народные средства. Выбрать, как лечить глубокие мозоли, должен лечащий врач, зависимо от индивидуальных особенностей пациента.
kozhmed.ru
Натоптыши со стержнем – причины заболевания и особенности лечения
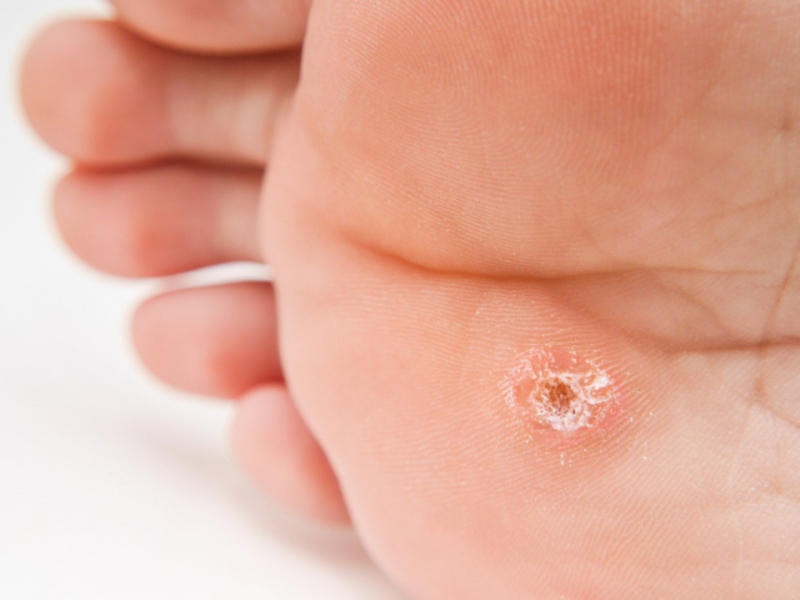
Натоптыши со стрежнем – крайне болезненное, легко заметное плотное образование на подошве ступни. Представляет собой бугорок поврежденной, ороговевшей кожи с корнем, называемым стержнем, закрытым шляпкой. Натоптыши бывают разного цвета – зеленоватого, белого, желтого, корень – темного, почти черного цвета.
Распространенный недуг доставляет много неприятностей. В запущенных случаях натоптыш увеличивается в размерах, от него трудно избавиться.
Особенности и отличия заболевания
Вследствие схожей симптоматики и внешних проявлений недуга, натоптыши часто путают с мозолями и бородавками. При виде сухой, грубой кожи, вызывающей болезненные ощущения и мешающей ходьбе, трудно понять, что не в порядке. Обратите внимание на факторы:
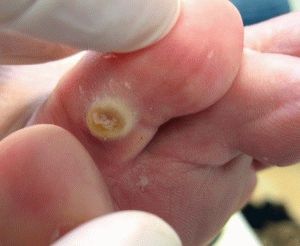

Стержневое новообразование
- Располагаются натоптыши со стержнем на подошве, мозоли и бородавки бывают в других участках стопы.
- В отличие от сухого натоптыша, мозоль бывает мокрой, с выделениями сукровицы и жидкости.
- Мозоль заживает при отсутствии новых механических повреждений кожи. Натоптыши увеличиваются в размерах по истечению времени.
- Стержневой натоптыш – сложное явление, не обязательно вызванное повреждениями кожи, как при возникновении мозолей.
- Бородавка – часть живой, не ороговевшей плоти. Соответственно, если её надрезать, нанести другое повреждение, проступит кровь. Бородавки имеют тенденцию к групповому расположению.
Несмотря на внешнюю схожесть, лечение этих образований и причины возникновения сильно отличаются. Мозоли чаще образуются вследствие повреждения кожи. Что касается натоптышей, вопрос сложнее, включающий широкий список факторов риска.
Причины возникновения натоптышей
Внешне безобидный натоптыш, сначала не вызывает опасений. Врачи относят натоптыши на ступнях к косметическим проблемам, нежели к заболеваниям. Салоны красоты предлагают услуги по удалению натоптышей. Большинство обращает на них внимание только после первых проявлений боли и прочих неудобств, открывающих настоящую природу недуга.
Кроме вопроса, как вылечить болезнь, задумайтесь о причинах возникновения. В отличии мозолей, натоптыши со стержнем доставляют гораздо больше проблем. Важно знать причины появления натоптышей:
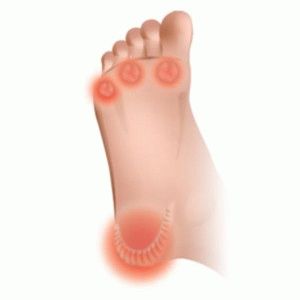

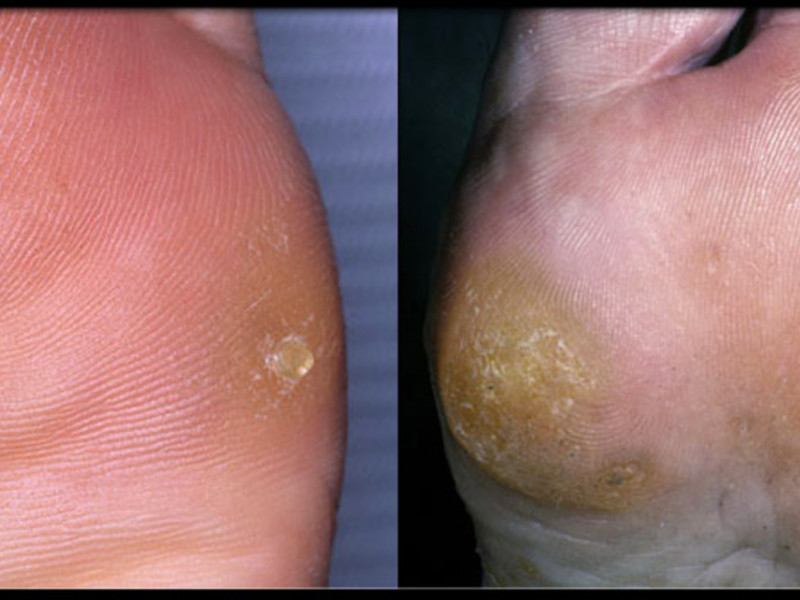
Места образования натоптышей
- Наследственность – этот фактор ставит натотпыши рядом со многими болезнями. Большей уязвимостью отличаются женщины. Несмотря на щепетильное отношение к здоровью ног, дамы чаще страдают от натоптышей.
- Неудобная, вредная обувь – туфли на каблуке, жмущие ботинки и сапоги, излишне плотная ткань, мешающая коже дышать – предпосылка к образованию натоптыша со стержнем. Ради красоты женщинам часто приходится идти на жертвы, в том числе выбирая обувь.
- Излишний вес – излишки жировых отложений вредят коже, увеличивают нагрузку на ноги, вредны организму.
- Травмы и условия работы – натоптыши получают люди, вынужденные много ходить и напрягать ноги. Спортсмены, особенно бегуны, танцоры, продавцы – определенно состоят в группе риска. Деформация стопы, в том числе плоскостопие, мешает нормальной ходьбе, что сказывается на коже ног.
- Нарушения обмена веществ – фактор, говорящий, о серьезности заболевания. При нарушении обмена, организм дает сбои, что сказывается на работе внутренних органов. Повышается вес, что ведет к риску. А кожа является индикатором подобных проблем.
- Другие заболевания – грибковые болезни, нарушения кровообращения и пищеварения, гормональные нарушения – повышают риски возникновения болезни. Некоторые врачи считают наличие натоптышей потенциальным показателем наличия других заболеваний.
Эти факторы и потенциально провоцирующие образование натоптыша условия, подтверждают опасность болезни. Сама она не пройдет, лечение натоптышей, особенно со стержнем, абсолютно необходимо!
Основные способы лечения натоптышей со стержнем
Перед лечением беспокоящего образования, обеспечьте покой стопы и исключите раздражающие факторы. Если натоптыш увеличился в размерах, симптомы активно проявляются, обратитесь к врачу, который определит причину возникновения, посоветует способы и методы лечения.
- Кремы, мази, прочие средства для натирания пораженной области – бытовые, распространенные способы. При нанесении размягчают и убирают ороговевшее уплотнение. После их применения удаляют стержень натоптыша пемзой или схожим инструментом. Эффективны кератолитические мази, в составе которых салициловая кислота.
- Специальные пластыри – пропитаны составом, разрушающим плотные соединения ороговевшей кожи, убивающим бактерии. Применяется осторожно, воздействие мощное. Приклеив такой пластырь на здоровую кожу, можно вызвать раздражение и ожог.
- Косметическое шлифование кожи – последовательные процедуры, совмещаемые с применением масел и кремов, удаляют не слишком запущенные натоптыши.
- Лазерная терапия – поврежденный участок кожи обрабатывается лучом лазера, безболезненно уничтожающего мертвую ткань и корень натоптыша.
- Воздействие жидкого азота или криотерапия – ороговевшая кожа получает холодный ожог и отделяется от стопы.
- Хирургическое удаление – менее затратный способ, натоптыш удаляется скальпелем.
Удаление натоптышей со стержнем – трудоемкий процесс, но благодаря возможностям медицины, успешный.

Удаление новообразования
Народные способы лечения натоптыша со стержнем
Недуг на ранней стадии лечится в домашних условиях, причем, без помощи медицинских препаратов. Существуют проверенные методы и ингредиенты, недорогие, находящиеся в шаговой доступности:
- Компрессы с растительным маслом, черносливом, хлебом, алоэ оказывают схожее с кремами и мазями воздействие. Сняв компресс, воспользуйтесь пемзой, удаляя натоптыши со стержнем.
- Ножные ванночки с травами, содой или солью отпаривают кожу ног, размягчают образования.
- Лимон, чеснок, лук, прополис обеззараживают и заживляют кожу.
Существует множество вариаций и рецептов с иными ингредиентами, но общее направление одинаковое. Для эффективности совмещают и чередуют методы народной медицины и медикаментозные средства.
Рекомендации по профилактике заболевания
Прежде выявляются и устраняются основные факторы, спровоцировавшие появление натоптыша. Лечение натоптышей со стержнем – не самый приятный процесс. Даже после успешного лечения об этих факторах не стоит забывать. Определив причину изначальной проблемы, внесите изменения в образ жизни, поработайте над собой, избегая повторения.
Следует соблюдать гигиену. Регулярные омовения ног размягчают кожу, смывают грязь, снижают вероятность грибковых заболеваний. Ответственно относитесь к выбору обуви – неудобную, вредную обувь рекомендуется носить исключительно по необходимости.
Следите за общим здоровьем организма, обменом веществ, весом. Легкий фитнес и оздоровляющие процедуры не повредят, при нарушении серьезных процессов есть риск получить что-то опаснее натоптыша со стержнем.
otnogi.ru
Натоптыши со стержнем на подошве: лечение в домашних условиях народными и аптечными средствами
Натоптыши со стержнем доставляют человеку много дискомфорта и болезненных ощущений. Они локализуются преимущественно на подошве ступней или на пятках, где кожный покров испытывает самые большие нагрузки. Лечение этих образований обычно занимает много времени и требует немалых усилий. Очень часто терапия подобных мозолей на ногах в домашних условиях оказывается малоэффективной, и требуется дополнительное вмешательство специалистов.

Общая информация
Стержневым натоптышем называют мозолистое образование, которое имеет в центре корень (стержень), проникающий в глубокие слои кожного покрова. Через некоторое время его внешняя часть только увеличивается в размерах, даже если будет отсутствовать механическое воздействие.
При правильном лечении натоптыши полностью и бесследно исчезают. Преимущественно они локализуются на подушечках пальцев, у их основания или на других участках подошвы ног.
Натоптыши, имеющие стержень, часто путают с мозолями и бородавками, что вызвано их схожим внешним видом.
Причины
Причинами появления на поверхности ступней натоптышей, имеющих стержень, называют следующие факторы:
- Тесная и неудобная обувь. Это наиболее частая причина образования натоптышей у женщин, которые злоупотребляют ношением туфель на высоких каблуках, что приводит к неправильному распределению нагрузки на стопы. В результате кожный покров травмируется, его верхние слои огрубевают, образуется глубокий стержень.
- Травмирование и деформации ног. Люди, которые в результате своей деятельности много двигаются (танцоры, спортсмены), часто сталкиваются с этой проблемой. Также она присутствует в жизни тех, кто имеет плоскостопие или подобные деформации нижних конечностей.
- Грибковое поражение кожного покрова. Инфекция повреждает эпидермис, который становится более восприимчивым к действию внешних негативных факторов.
- Наличие сопутствующих заболеваний. К ним относят сахарный диабет, нарушения в работе эндокринной или сердечно-сосудистой системы.
- Ожирение. Люди с лишним весом (особенно значительным) страдают от натоптышей с глубоким стержнем.
Особенности лечения
При появлении натоптыша с глубоким корнем рекомендуется обратиться к специалистам. Они определят степень поражения мягких тканей, природу происхождения нароста и лучшие методы борьбы с ним. Иногда бывает, что вывести натоптыш удается при помощи простых средств из традиционной или народной медицины. В других случаях без хирургического вмешательства не обойтись. Поэтому консультация врача поможет определить максимально эффективный метод лечения для избавления от проблемы в кратчайшие сроки.
Хирургическое вмешательство
Чтобы удалить натоптыш вместе со стержнем, многие врачи рекомендуют прибегнуть к хирургическому вмешательству. Оно может происходить при помощи одного из методов:
- Высверливание. Применяется инструмент, оснащенный фрезой по размеру образования на коже. После удаления натоптыша вместе со стержнем ранку обрабатывают антисептическими растворами, что предупреждает развитие воспалительных процессов.


- Применение лазера. Эта процедура практически не сопровождается болезненными ощущениями. После ее выполнения заживление образовавшейся ранки происходит максимально быстро. Эффективность метода объясняется тем, что лазер целенаправленно действует на патологически измененные ткани и не затрагивает здоровых.
- Криодеструкция. Подразумевает применение жидкого азота, который уничтожает патологически измененные ткани. После проведения процедуры на стопе остается корочка. Она через некоторое время отпадает, а на ее месте появляется здоровая кожа.
- Аппаратный педикюр. Подобную услугу предлагают многие салоны красоты. С ее помощью можно убрать натоптыш на ранней стадии развития.
Аптечные препараты
Во многих случаях избавиться от нароста можно при помощи простых аптечных средств, которые доступны любому человеку.
Пластыри
Эти медицинские изделия очень удобны в использовании и отлично помогают на ранних стадиях развития мозоли.
 Пластыри обычно наклеивают на 1—2 дня (согласно инструкции от производителя). Они пропитаны специальными лечебными составами, которые размягчают огрубевшую кожу и предотвращают инфицирование травмированных участков эпидермиса.
Пластыри обычно наклеивают на 1—2 дня (согласно инструкции от производителя). Они пропитаны специальными лечебными составами, которые размягчают огрубевшую кожу и предотвращают инфицирование травмированных участков эпидермиса.Самыми популярными пластырями от натоптышей являются продукты под торговыми названиями Compeed, Салипод, Эньцы.
Кремы и мази
Лечебные средства в виде кремов и мазей содержат в составе компоненты, которые размягчают кожный покров и способствуют его регенерации. Чтобы добиться лучшего результата, рекомендуется наносить эти препараты локально. Для этого можно использовать трафарет из плотного картона.
Перед применением подобных средств рекомендуется хорошо распарить кожу. Мазь или крем наносят на натоптыш, фиксируют пластырем и держат в течение 3 часов. После этого ороговевшую кожу удаляют пемзой. Процедуру повторяют ежедневно, пока не удастся получить желаемый результат.
К самым популярным кремам и мазям относят:
- Салициловая мазь,
- Веррукацид,
- Антимозолин.
Жидкая форма
Средства в виде растворов довольно эффективны в лечении натоптышей со стержнем. Один из самых популярных препаратов — продукт, выпускаемый компанией Геволь. Их настойка содержит в составе уксусную и салициловую кислоту, ментол.
Народные средства
Применяя некоторые рецепты народной медицины, удается избавиться от ороговевших тканей, проникших глубоко в стопу. 
 Самые популярные из них:
Самые популярные из них:- Ванночки для ног с перекисью водорода. Помогают избавиться от натоптышей и огрубевшей кожи на поверхности конечностей. Для приготовления ванночки в литре теплой воды растворяют 2 столовых ложки перекиси. В полученном растворе держат стопы в течение 20 минут. После процедуры ороговевшую кожу удаляют при помощи пемзы и наносят увлажняющий крем.
- Ванночка из молочной сыворотки. Этот продукт отлично размягчает эпидермис, устраняет трещины и способствует регенерации тканей. Обычную молочную сыворотку подогревают до 40 градусов, опускают в нее ноги и держат в течение 22 минут. После процедуры наносят питательный крем, надевают носки и ложатся спать. Такие ванночки проводят ежедневно, время от времени удаляя размягченные участки кожи.
- Компресс из чистотела. Одно из самых эффективных средств, которое способствует удалению ороговевших тканей и снимает болезненные ощущения. Кашицу из чистотела локально наносят на проблемные участки, избегая попадания на здоровую кожу. Компресс фиксируют пластырем и оставляют на ночь. Для удаления натотыша обычно достаточно пяти процедур.


- Применение растительного масла. Допустимо использовать любое, которое найдется дома. Это может быть оливковое, подсолнечное, репейное масло. Для проведения процедуры необходимо хорошо распарить ступни. Только после этого на кожу наносят выбранное масло, надевают носки и ждут минимум 8 часов. Процедуру повторяют регулярно в течение нескольких недель.
- Компресс из лимона. Кусочек фрукта прикладывают к натоптышу и фиксируют повязкой. Компресс рекомендуется держать всю ночь. Утром ноги хорошо моют и удаляют размягченные участки кожи.
Профилактика
Чтобы предотвратить образование на ступнях натоптышей с глубокими стержнями, необходимо придерживаться простых правил:
- Нужно отдавать предпочтение удобной, но качественной обуви. Женщины должны максимально ограничить использование каблуков.
- Необходимо придерживаться правил личной гигиены, регулярно мыть ноги, всегда носить чистые и подходящие по размеру носки. Если присутствует проблема повышенного потоотделения, желательно применять специальные дезодоранты или тальки.


- Следует внимательно относиться к коже стоп. Рекомендуется периодически с профилактической целью делать распаривающие ванночки для ног, каждый раз удаляя ороговевшие ткани.
- Необходимо внимательно следить за состоянием своего организма. При появлении любых жалоб не нужно пренебрегать посещением врача.
Избавиться от натоптышей со стержнем бывает очень сложно. Но если своевременно обратиться за помощью к специалистам, лечение патологии произойдет максимально быстро и безболезненно.
fr-dc.ru
Натоптыши со стержнем: удаление и лечение натоптышей
По идее, если вы забьете в поисковик “удаление натоптышей со стержнем”, без решения своей проблемы не останетесь. Но медицина (а натоптыши – это медицинская, а не косметологическая проблема), как и математика, требует точности. Теперь вы будете знать, что, если вы за натопшыти со стержнем (фото) приняли сухие мозоли, то лечение нужно искать от них.
Натоптыши и мозоли настолько близки в симптоматике, что их и вправду легко спутать. Есть версия, что натоптыши возникают вследствие нарушения кальциевого обмена. Из-за этого кожа становится очень чувствительной. И в месте, где давит обувь, образуется затвердение неправильной формы, чуть припухшее с виду.
Сухой мозоль со стержнем появляется либо при попадании какого-то постороннего предмета под кожу, например, занозы, либо из-за вируса. С вирусом все понятно – он просто поражает ткани. В принципе, как и заноза, находящаяся под постоянным давлением. Именно поэтому сухие мозоли образуются в местах наибольшего распределения веса: на пятках, на подошве под пальцами (в народе их называют еще натоптыши на подошве со стержнем).
Натоптыш же – это сильно огрубевшая кожа в результате сильного и постоянного нажатия. Лечить его куда проще, чем сухую мозоль. Особенно, если делать это сразу после образования натоптышей. Для этого достаточно ванночек из соли или соды и холодной воды. Перед сном окуните ноги в подготовленную воду и проделывайте так до исчезновения одеревенелости.
После того, как вы вывели натоптыш, позаботьтесь о том, чтобы он не возник вновь. Для этого нужно сменить обувь, если она не отвечают у вас критериям хорошей. Обязательно на какое-то время отказаться от каблуков. Любой подъем выше 5 сантиметров является травмирующим для стопы.
Если же на каблуках вы не ходите, и обувь у вас отвечает всем необходимым требованиям, то во избежание повторного появления натоптышей обратитесь к врачу-ортопеду. Он посоветует вам специальные стельки, которые правильно распределят давление на стопы. В сумме с хорошей обувью ни мозоли, ни натоптыши беспокоить вас не должны впредь.
Это что касается профилактики. Вернемся же к лечению натоптышей на ногах со стержнем.
Сухие мозоли (натоптыши) со стержнем. Лечение
Сухой мозоль со стержнем – участок поврежденной кожи в виде бугорка с корнем, закрытым шляпкой. Мозоль обычно отличается по цвету, пораженная кожа выглядит чуть светлее, иногда почти белого цвета. Корень, если срезать шляпку, имеет черные точечки.
Лечить такой вид мозоля тем сложнее, чем дольше вы его не лечили. Застаревший мозоль иногда вывести очень непросто. Однако, вместе с тем, почти все начинают лечение с народных методов. И, чаще всего, они помогают.
Сухие мозоли (натоптыши) на ступнях со стержнем обычно лечат примочками. Для их приготовления можно использовать целый ряд ингредиентов, которые легко найти в любом доме. Например, лук. Возьмите половинку луковицы, натрите ее (как вариант можно нарезать мелко или кольцами) и получившуюся кашицу выложите на тряпочку. Приложите ее в мозолю. Сверху обмотайте полиэтиленом (целлофаном), поверх – наложите бинтовую повязку и наденьте носок. В таком виде ногу нужно продержать до утра.
С утра аккуратно размотайте, удалите остатки лука с ноги и аккуратно срежьте лишнюю кожу. Она к тому времени набухнет, и срезать ее будет очень просто. Раньше срезали лезвием, сейчас же лучше это делать маникюрными ножницами. После процедуры залепите место мозоля пластырем – во избежание попадания грызи и других посторонних предметов.
Кроме лука, можно использовать картофель. Точно так же натрите его. И кашицу приложите к ноге. Все остальное проделывать точь в точь, как написано выше.
Неплохо помогает и хлеб, смоченный в уксусе. Возьмите мякиш хлеба, тщательно его пережуйте и вымочите в уксусе. Потом прикладываете его к ноги, и что дальше делать, вы уже знаете.
Кроме того, к ноге можно прикладывать алоэ, разрезав его предварительно вдоль на две части. И внутренней стороной, из которой просачивается сок, приложите к мозолю (натоптышу). Сверху оборачиваете ноги целлофаном, бинтом и надеваете носок. Оставляете на ночь. А с утра соскабливаете кожу.
Если алоэ у вас нет, попробуйте использовать лимон. Отрежьте “попку” так, чтобы на кожуре осталось немного мякоти. Ею приложите кусочек лимона к больному месту. Дальше – по привычной схеме с обматыванием и соскабливанием кожи с утра.
В качестве средства от мозолей можно использовать и томат или тертый помидор. Прикладываются они так же, как и все предыдущие ингредиенты.
Примочки нужно ставить регулярно каждый день не менее недели. Иначе корень победить очень трудно. Через неделю должно быть заметное улучшение.
Как удалить натоптыши со стержнем (мозоли). Медицинский подход
Если в силу загруженности, постоянных командировок или любых других причин, которые мешают вам в течение недели оборачивать ноги тертым картофелем, попробуйте воспользоваться специальными мазями, продающимися в аптеке.
О том, как правильно их использовать, можно найти в инструкции, но на избавление от сухого мозоля тоже уйдет какое-то время. Эстетически мазь куда приятнее, нежели томатные примочки, кроме того, она может оказывать противовоспалительное и дезинфицирующее действие. Это значит, что она снимет боль, если таковая имеется.
Быстро избавится от мозолей поможет аппаратное вмешательство. Специалист с помощью фрезы или лазера – в зависимости от разновидности оборудования – попросту высверливает корень, уничтожая пораженные ткани. Здоровые ткани не затрагиваются.
Этот метод безусловно дороже, нежели следование народным рецептам. Но, по идее, вы должны сразу же увидеть результат.
Если вас беспокоят натоптыши со стержнем, как лечить их, выбирайте сами. Главное, лечить, результат будет обязательно. Ну, и не забывайте элементарные правила обращения со своими ногами. Обязательно мойте их каждый день, носите хорошую обувь, носки из натуральной ткани и чаще ходите босиком.
moozoli.com


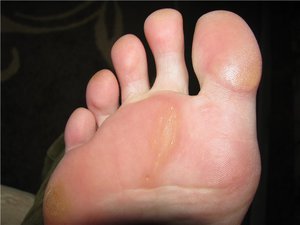 папилломатозый вирус
папилломатозый вирус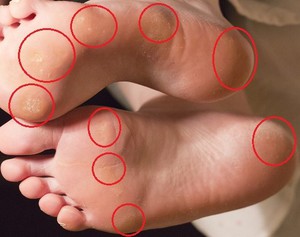 Сделайте на ночь компресс с луком. Приложите к уплотнению кольца лука, оберните полиэтиленом. Забинтуйте, оденьте носки. Утром моем ноги, счищаем пемзой лишнюю кожу и обрабатываем тальком.
Сделайте на ночь компресс с луком. Приложите к уплотнению кольца лука, оберните полиэтиленом. Забинтуйте, оденьте носки. Утром моем ноги, счищаем пемзой лишнюю кожу и обрабатываем тальком.


























 Консультация врача-оториноларинголога.
Консультация врача-оториноларинголога.


 [15], [16], [17], [18], [19], [20], [21]
[15], [16], [17], [18], [19], [20], [21] Гигрома у плода – доброкачественное образование, возникающее из-за неправильного формирования лимфатической системы в зоне шейных позвонков. В итоге лимфатическая жидкость застаивается, и происходит возникновение нескольких кист.
Гигрома у плода – доброкачественное образование, возникающее из-за неправильного формирования лимфатической системы в зоне шейных позвонков. В итоге лимфатическая жидкость застаивается, и происходит возникновение нескольких кист. В основном развитие гигромы шейного отдела никак не проявляется. Дама в положении не отмечает изменений в организме. Именно отсутствие симптомов становится причиной обнаружения патологии у плода на поздних сроках либо во время родов.
В основном развитие гигромы шейного отдела никак не проявляется. Дама в положении не отмечает изменений в организме. Именно отсутствие симптомов становится причиной обнаружения патологии у плода на поздних сроках либо во время родов. Специализированного обследования, способного подтвердить наличие кисты у плода нет. Главным исследованием для выявления патологии является УЗИ.
Специализированного обследования, способного подтвердить наличие кисты у плода нет. Главным исследованием для выявления патологии является УЗИ. Использование хирургических методик предусмотрено в определенных случаях.
Использование хирургических методик предусмотрено в определенных случаях. К сожалению, довольно часто диагностируется гибель плода в утробе при обнаружении подобной патологии.
К сожалению, довольно часто диагностируется гибель плода в утробе при обнаружении подобной патологии.










 Эти исследования дают возможность диагностировать остеохондроз межпозвонковых дисков и вовремя начать его лечить.
Эти исследования дают возможность диагностировать остеохондроз межпозвонковых дисков и вовремя начать его лечить.

 Межпозвонковый остеохондроз первой степени характеризуется снижением высоты диска, он как бы расплющивается, что ведет к появлению микротрещин в фиброзном кольце. На этом этапе развития болезни пациент может предъявлять жалобы на периодические резкие боли с определенной локализацией, напоминающие электрический разряд.
Межпозвонковый остеохондроз первой степени характеризуется снижением высоты диска, он как бы расплющивается, что ведет к появлению микротрещин в фиброзном кольце. На этом этапе развития болезни пациент может предъявлять жалобы на периодические резкие боли с определенной локализацией, напоминающие электрический разряд. Клиническая картина межпозвонкового остеохондроза зависит от степени происходящих в дисках воспалительных и дегенеративных изменений. Первый признак это боль, как правило, она сочетается с некоторым нарушением движения в пораженном сегменте позвоночника.
Клиническая картина межпозвонкового остеохондроза зависит от степени происходящих в дисках воспалительных и дегенеративных изменений. Первый признак это боль, как правило, она сочетается с некоторым нарушением движения в пораженном сегменте позвоночника. Лечение выявленного остеохондроза позвоночника направлено на купирование болей, уменьшение воспаления, восстановление подвижности позвонков, улучшение кровообращения и обменных реакций.
Лечение выявленного остеохондроза позвоночника направлено на купирование болей, уменьшение воспаления, восстановление подвижности позвонков, улучшение кровообращения и обменных реакций.
















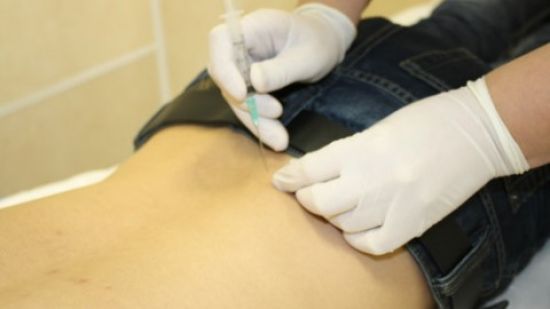
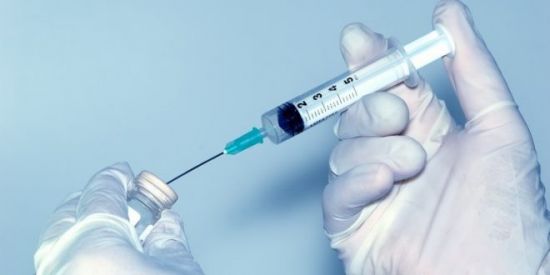
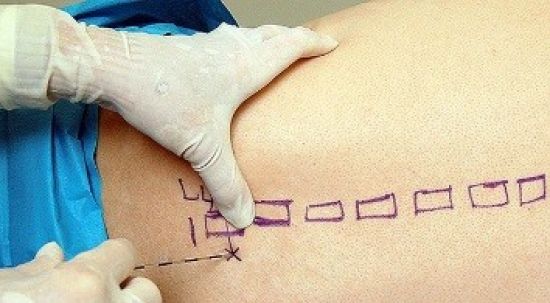
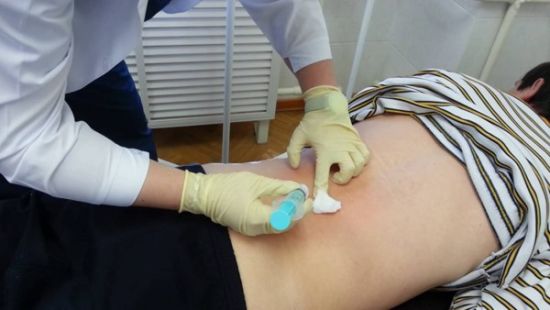









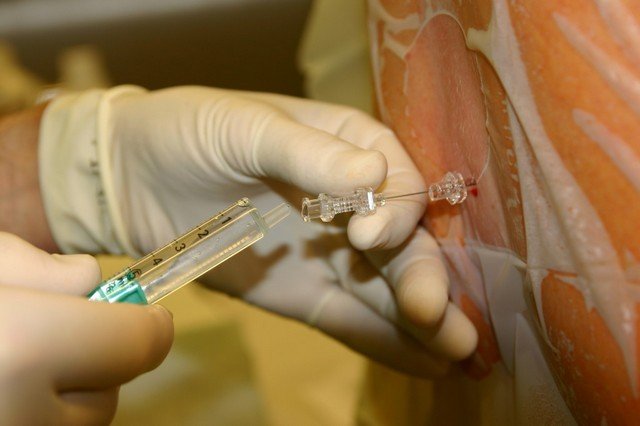
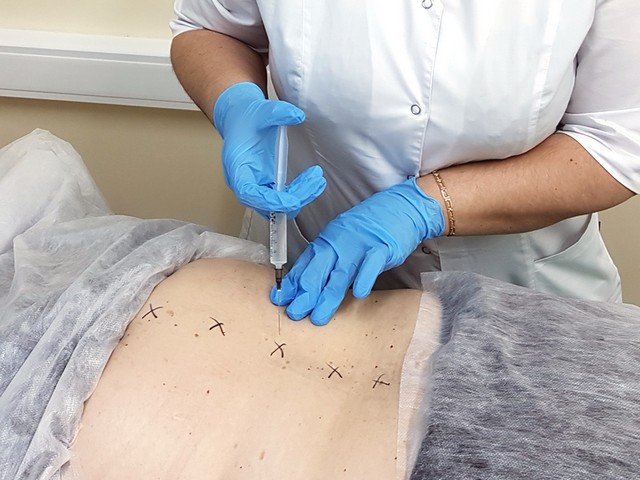





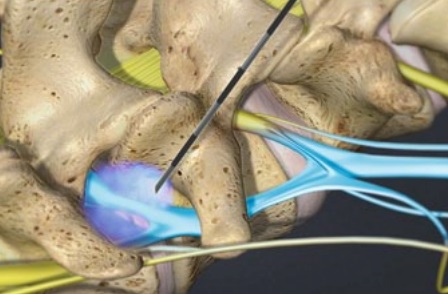

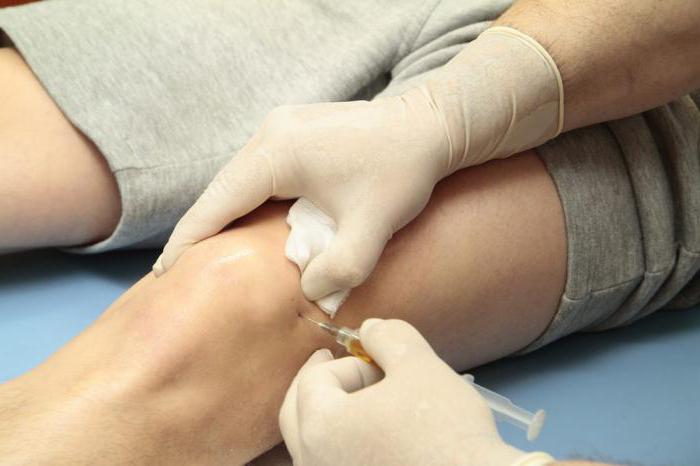



 Антибиотики при болезнях суставов должны назначаться врачом
Антибиотики при болезнях суставов должны назначаться врачом Терапия ревматоидного воспаления суставов должно быть комплексной
Терапия ревматоидного воспаления суставов должно быть комплексной






 Антибиотики при болезнях суставов должны назначаться врачом
Антибиотики при болезнях суставов должны назначаться врачом Терапия ревматоидного воспаления суставов должно быть комплексной
Терапия ревматоидного воспаления суставов должно быть комплексной





 Артрит — это собирательный термин, характеризующий поражение суставов различной этиологии
Артрит — это собирательный термин, характеризующий поражение суставов различной этиологии В подавляющем большинстве случаев воспаление носит асептический характер
В подавляющем большинстве случаев воспаление носит асептический характер Препараты подбираются с учетом триггерной инфекции, вызвавшей поражение суставов
Препараты подбираются с учетом триггерной инфекции, вызвавшей поражение суставов Максимально обоснованным будет назначение препаратов тетрациклинов
Максимально обоснованным будет назначение препаратов тетрациклинов При деструктивном поражении сустава, связанным с гнойным бурситом, применяют фторхинолоны
При деструктивном поражении сустава, связанным с гнойным бурситом, применяют фторхинолоны Для уменьшения болевого синдрома и выраженности отёка, применяются нестероидные противовоспалительные средства
Для уменьшения болевого синдрома и выраженности отёка, применяются нестероидные противовоспалительные средства


 Стадии
Стадии Виды искривления позвоночника при остеохондрозе
Виды искривления позвоночника при остеохондрозе МРТ при диагностике заболеваний позвоночника
МРТ при диагностике заболеваний позвоночника Операция при остеохондрозе со стабилизацией позвонков
Операция при остеохондрозе со стабилизацией позвонков













 Остеомы на начальных стадиях не вызывают болевые ощущения, поэтому зачастую больной обращает внимание на небольшой бугорок – уплотнение на лбу или в другой части тела, которая характеризуется неболезненной пальпацией, но довольно жесткой плотностью.
Остеомы на начальных стадиях не вызывают болевые ощущения, поэтому зачастую больной обращает внимание на небольшой бугорок – уплотнение на лбу или в другой части тела, которая характеризуется неболезненной пальпацией, но довольно жесткой плотностью.

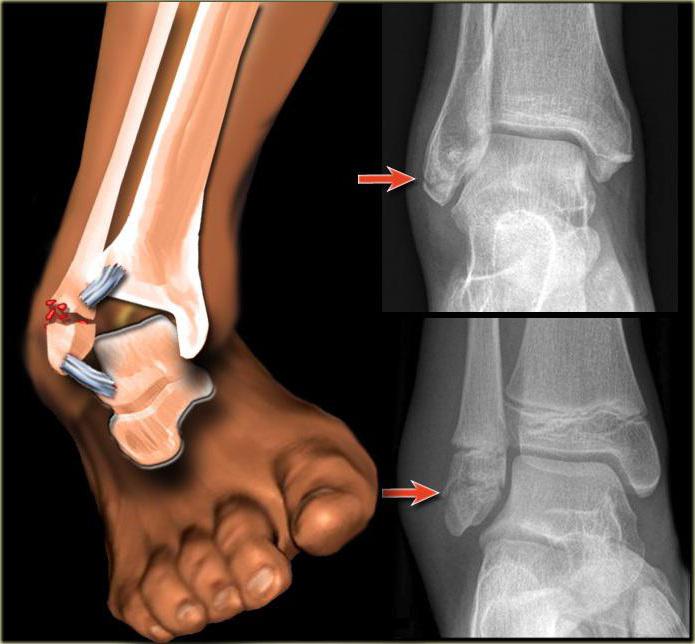

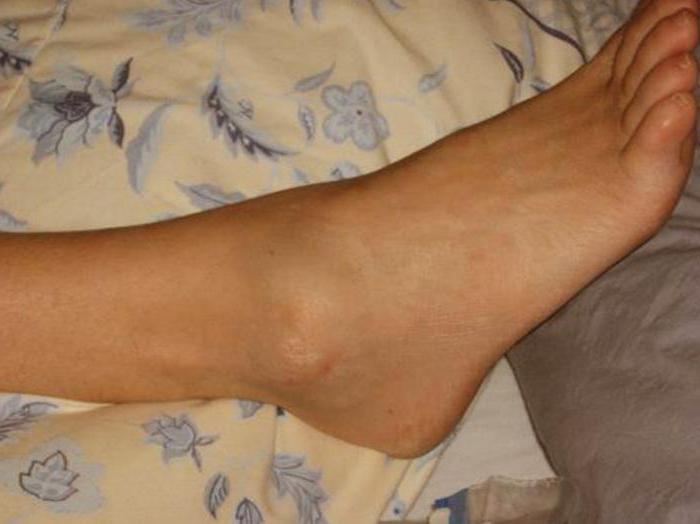
 Наиболее распространенная травма ног – перелом лодыжки. Чтобы сохранить функциональность голеностопного сустава, потребуется грамотно поставленный диагноз, корректное лечение и реабилитация после перелома лодыжки.
Наиболее распространенная травма ног – перелом лодыжки. Чтобы сохранить функциональность голеностопного сустава, потребуется грамотно поставленный диагноз, корректное лечение и реабилитация после перелома лодыжки. Массаж при переломе лодыжки назначается после завершения курса физиотерапии. При помощи массажа удается вернуть конечности выносливость к нагрузкам, эластичность и подвижность мышцам, улучшить крово- и лимфообращение, разработать сустав.
Массаж при переломе лодыжки назначается после завершения курса физиотерапии. При помощи массажа удается вернуть конечности выносливость к нагрузкам, эластичность и подвижность мышцам, улучшить крово- и лимфообращение, разработать сустав. Во время разрабатывания ноги, в период реабилитации после перелома лодыжки, пациенту рекомендуется использовать специальный фиксатор, который поддерживает неокрепший голеностоп, исключает возможность дополнительного травмирования и правильно распределяет нагрузку при ходьбе.
Во время разрабатывания ноги, в период реабилитации после перелома лодыжки, пациенту рекомендуется использовать специальный фиксатор, который поддерживает неокрепший голеностоп, исключает возможность дополнительного травмирования и правильно распределяет нагрузку при ходьбе.