Тяжесть в солнечном сплетении после еды – Тяжесть в солнечном сплетении после еды — Лечим печень
Тяжесть в солнечном сплетении: причины и лечение
Солнечное (другое его название — спланхическое) сплетение — это зона, в которой сосредоточено самое большое количество нервных волокон в организме человека. Оно локализуется в верхней части брюшной полости. Нередко пациенты обращаются к терапевту с жалобой касаемо того, что их беспокоит боль и тяжесть в солнечном сплетении. Важно понимать, что дискомфорт может иррадировать в данную зону из многих органов, причем даже тех, которые анатомически расположены на максимально далеком расстоянии. Ниже описаны основные причины тяжести в районе солнечного сплетения.
Высокоинтенсивные физические нагрузки и различного рода травмы
Чаще всего дискомфортные ощущения появляются у спортсменов-новичков. Это не свидетельствует о наличии в организме какой-либо патологии, но является своеобразным «звоночком», говорящим о том, что человек делает упражнения неправильно.
Тяжесть в солнечном сплетении может возникнуть и у профессиональных спортсменов. В этом случае наличие дискомфорта свидетельствуют о том, что физические нагрузки слишком интенсивные. Кроме того, тяжесть сопровождается болью. Последняя носит острый (жгучий или колющий) характер. Иногда боль выражена настолько, что человек вынужден прервать тренировку и отдохнуть.
Как правило, боль и чувство тяжести в солнечном сплетении, возникающие на фоне высокоинтенсивных физических нагрузок или неправильного выполнения упражнений, не являются тревожным симптомом. При их возникновении достаточно прервать тренировку и отдохнуть. Затем рекомендуется внести корректировки в план занятий. Важно помнить о том, что переутомление негативным образом сказывается на состоянии здоровья. Новичкам же необходимо освоить технику выполнения упражнений.
Однако стоит знать о том, что регулярные высокоинтенсивные нагрузки, сопровождающиеся болью и тяжестью в солнечном сплетении, могут привести к развитию воспалительного процесса в нервных волокнах. А это уже состояние, которое требует врачебного вмешательства.
Также одной из самых вероятных причин тяжести в солнечном сплетении является какая-либо травма. Последняя может являться следствием:
- Удара. Особенно это актуально для спортсменов, занимающихся борьбой. Даже попадание мяча в солнечное сплетение во время игры в футбол может стать причиной выраженного дискомфорта.
- Падения и, соответственно, удара о какую-либо поверхность.
- Сильного затягивания ремня на животе. Кроме того, тяжесть появляется и во время носки узких брюк, имеющих высокую посадку.
После получения травмы человек испытывает тяжесть и жгучую боль. Дискомфортные ощущения локализуются в области между нижним краем грудины и пупком.
Кроме того, если причиной их возникновения является травма, после получения последней могут появиться и иные тревожные симптомы:
- Тошнота.
- Частые позывы к совершению акта дефекации.
- Ощущение жжения и тепла внутри брюшной полости.
- Нарушение процесса дыхания. Чаще всего очень трудно совершить вдох.
- Болезненные ощущения могут иррадировать в грудную клетку, в частности в область сердца. При этом они носят тупой характер.
- Если дискомфорт сильно выражен, человек невольно сгибает ноги в коленях и прижимает их к животу.
В рамках первой помощи пострадавшего необходимо уложить на ровную поверхность и заставить его ровно дышать. Как правило, для этого достаточно разогнуть его. Кроме того, если травма незначительная, можно помассировать пострадавшему область солнечного сплетения.
При подозрении на наличие серьезной травмы необходимо вызвать бригаду скорой помощи. Медики перевезут пострадавшего в стационар, где для него грамотно составят схему лечения.
Невралгия
Еще одна распространенная причина тяжести в солнечном сплетении. Под термином «невралгия» понимается патологический процесс, течение которого сопровождается раздражением нервных волокон.
На начальном этапе развития недуга беспокоит лишь тяжесть в солнечном сплетении. Но вскоре появляется и интенсивная боль. Она носит настолько острый и резкий характер, что человеку приходиться прикладывать много усилий, чтобы совершить вдох. Таким образом, если человека беспокоит тяжесть в солнечном сплетении и трудно дышать, в 80% случаев речь идет о невралгии. Некоторых пациентов также беспокоит чувство жара в данной зоне.
Причины возникновения недуга весьма многообразны. Невралгия может являться следствием:
- Межпозвоночной грыжи.
- Остеохондроза.
- Различного рода травм поясницы.
- Перелома бедренной или тазовых костей.
- Появления новообразования. Последнее может носить как доброкачественный, так и злокачественный характер.
- Переохлаждения бедер, поясницы или ягодиц.
- Образа жизни, не подразумевающего двигательной активности.
- Интенсивных нагрузок на область поясницы.
- Беременности.
- Ожирения.
- Прогрессирования патологий органов малого таза.
При возникновении тяжести, где солнечное сплетение, необходимо обратиться к терапевту. Специалист осуществит сбор анамнеза и проведет физикальный осмотр. При подозрении на наличие невралгии терапевт направит на лечение к неврологу.
Диагностика недуга подразумевает прохождение следующих исследований:
- ЯМР.
- КТ.
- Рентген.
Кроме того, необходимо сдать кровь и мочу на общее и биохимическое исследование.
Классическая схема лечения невралгии выглядит следующим образом:
- Прием противовоспалительных средств. На фоне терапии также купируются и болезненные ощущения. Чаще всего врачи назначают «Баклофен» и «Ибупрофен».
- Прием или внутривенное введение препаратов, содержащих витамины группы В.
- Прохождение курса физиотерапии. Как показывает практика, хороших результатов помогает добиться иглоукалывание.
Лечение женщин в период беременности осуществляется в стационарных условиях.
Солярит
В медицине заболевание еще называют идиоматической периферической вегетативной невропатией. В медицинской литературе также можно встретить понятие «солярный плексит». За всеми этими терминами скрывается воспалительный процесс, протекающий в солнечном сплетении.
Основные причины развития солярита:
- Травмы, полученные в результате падения или удара.
- Лордоз.
- Энтероптоз.
- Аневризма брюшной аорты.
- Патологии позвоночника, имеющие дистрофический или дегенеративный характер.
- Воспалительные процессы в органах брюшной полости.
- Грипп.
- Перитонит.
- Сифилис.
- Туберкулез.
- Глистные инвазии.
- Колиты.
- Отравление химическими соединениями.
- Табакокурение.
- Регулярное употребление спиртосодержащих напитков.
- Поражения гипоталамуса.
- Длительное пребывание в состоянии стресса.
Основной симптом солярита — тяжесть в области солнечного сплетения. При этом дискомфортные ощущения никак не связаны с приемом пищи. В положении лежа на спине появляется боль. Последняя носит ноющий и сверлящий характер.
Иногда течение заболевания сопровождается кратковременным ухудшением самочувствия. Симптомы внезапно появляются и резко исчезают. В этом случае принято говорить о солярном кризе. Он может возникать каждый день или вовсе раз в месяц. Солярный криз всегда сопровождается болью и ощущением тяжести в солнечном сплетении.
Кроме того, на его фоне могут возникнуть следующие симптомы:
- Повышенное артериальное давление.
- Тахикардия.
- Расстройства стула.
- Головная боль.
- Тошнота.
- Рвота.
- Страх смерти.
- Неадекватное восприятие реальности.
- Неконтролируемая агрессия.
При возникновении признаков солярита необходимо обратиться к врачу-терапевту. На основании результатов первичной диагностики он направит на комплексное обследование, включающее консультации гастроэнтеролога, невролога, хирурга и инфекциониста.
Целью лечения является устранение провоцирующих факторов, послуживших толчком к развитию солярита. При регулярном возникновении криза первостепенной является симптоматическая терапия.
Классическая схема лечения солярита выглядит следующим образом:
- Прием обезболивающих препаратов и спазмолитиков. Как правило, врачи назначают «Но-шпу», «Папаверин» и «Тифен».
- Прием адрено- и ганглиоблокаторов. Чаще всего врачи назначают «Анаприлин» и «Пентамин».
- УВЧ-терапия.
- Сегментарный массаж.
- Вакуумная терапия.
- Прием витаминов А, С и группы В.
- Электрофорез с кальцием.
- ЛФК.
Кроме того, лицам, периодически страдающим от криза, показано прохождение санаторно-курортного лечения.
Язвенная болезнь желудка
Это патология, течение которой сопровождается образованием специфических дефектов в гастродуоденальной зоне. Язвы могут быть как множественными, так и единичными.
Основная причина развития заболевания — игнорирование признаков гастрита, который, в свою очередь, возник на фоне активной жизнедеятельности Хеликобактер пилори.
Однако наличие инфекции в организме не является гарантией появления недуга. Процесс развития болезни запускается только при воздействии одного или нескольких провоцирующих факторов.
К ним относятся:
- Частое употребление спиртосодержащих напитков.
- Нерегулярное и несбалансированное питание.
- Длительный прием медикаментов.
- Перенапряжение (как нервное, так и физическое).
- Недостаток в организме витаминов.
- Длительное пребывание в состоянии стресса.
- Травмы органов брюшной полости или позвоночника.
- Наличие тромбов в кровеносных сосудах, питающих желудок.
- Дефицит сна.
Клинические проявления и их выраженность напрямую зависят от локализации язвы и индивидуальных особенностей организма. Основные симптомы недуга — боль и тяжесть в районе солнечного сплетения после еды. При этом некоторые пациенты жалуются лишь на легкий дискомфорт. Другие же говорят, что боль носит нестерпимый характер.
Признаки патологии (кроме тяжести в солнечном сплетении) :
- Отрыжка. Она имеет кислый привкус.
- Изжога.
- Тошнота, возникающая непосредственно после приема пищи.
- Рвота. Она приносит значительное облегчение.
- Резкое снижение массы тела.
- Нарушения сна.
- Анемия.
Самым тревожным симптомом является рвота, ассоциирующаяся с кофейной гущей. Она свидетельствует о внутреннем кровотечении.
Диагностика недуга подразумевает прохождение комплексного обследования, включающего:
- ФГС. Во время процедуры осуществляется забор пробы слизистой оболочки около язвенного поражения.
- Бактериологическое исследование тканей на предмет обнаружения хеликобактер пилори.
- Рентген с контрастом.
- Клинический и биохимический анализы крови.
Все лечебные мероприятия направлены на купирование неприятных симптомов и устранение первопричины развития патологии. Длительность консервативной терапии может составлять до 2 месяцев. При ее неэффективности врач оценивает целесообразность проведения хирургического вмешательства.
Консервативное лечение подразумевает прием следующих групп препаратов:
- Антацидов («Алмагель», «Маалокс», «Гастал», «Гевискон», «Викаир»).
- Антисекреторных средств («Омепразол», «Ультоп», «Ранитидин»).
- Цитопротекторов («Андапсин», «Сукральфат», «Карбеноксалон»).
- Противоязвенных препаратов («Верапамил», «Нифедипин», «Изоптин»).
- Антибиотиков (при обнаружении хеликобактер пилори).
- Про- и пребиотиков («Нормобакт», «Линекс», «Бифидумбактерин»).
- Прокинетиков («Церукал», «Мотиллиум»).
- Седативных препаратов («Пустырник», «Валериана»).
- Витаминных комплексов.
Игнорирование необходимости лечения приводит к развитию осложнений, в частности, к онкологии.
Перитонит
Под данным термином понимается диффузное или локальное воспаление брюшины. Данная патология всегда протекает тяжело. Согласно статистическим данным, игнорирование признаков перитонита в 30 % случаев приводит к летальному исходу.
Чаще всего заболевание развивается на фоне активной жизнедеятельности патогенных микроорганизмов (стафилококка, кишечной палочки, клостридий, микобактерий туберкулеза и пр.). Если бактериальная флора проникает в организм лимфогенным, гематогенным путями или же посредством фаллопиевых труб, принято говорить о первичном перитоните. На практике он диагностируется лишь в 1,5 % случаев.
Чаще всего у пациентов обнаруживается вторичный перитонит, который является осложнением травм или патологий органов брюшной полости.
Развитие заболевания проходит несколько этапов:
- Ранняя фаза (до 12 часов).
- Поздняя (от 3 до 5 суток).
- Конечная фаза (от 6 до 21 дней).
На раннем этапе появляется боль и тяжесть в районе солнечного сплетения, тяжело дышать. Важно то, что дискомфортные ощущения имеют четкую локализацию.
По мере прогрессирования патологического процесса появляются следующие симптомы:
- Тошнота, нередко переходящая в рвоту.
- Боль и тяжесть распространяются по всему животу, то есть теряется четкая их локализация.
Если на данном этапе не провести лечение, состояние больного ухудшится. Сначала в рвоте появится желчь, а затем и содержимое кишечника. На фоне этого возникнут запоры, а газы перестанут отходить. Кроме того, повысится температура тела и снизится показатель артериального давления. На конечном этапе общее состояние станет критическим.
При наличии признаков перитонита необходимо пройти комплексную диагностику, включающую:
- Пальпацию.
- Перкуссию.
- Аускультацию.
- Вагинальное и ректальное исследования.
- Рентген брюшной полости.
- Лапароцентез.
- Общий анализ крови.
Лечение перитонита всегда проводится хирургическим путем. В послеоперационном периоде показан прием антибиотиков, иммуностимуляторов, а также внутривенное лазерное очищение крови, гемодиализ, физиотерапия.
Выраженная глистная инвазия
Если в организме присутствует всего несколько особей, человек может и не заметить признаков их активной жизнедеятельности. Однако при выраженной глистной инвазии практически у всех появляется тяжесть и дискомфорт в области солнечного сплетения.
Иногда случается так, что глисты сплетаются в плотный клубок, практически перекрывающий просвет того или иного органа, в частности, желудка. Закономерным следствием этого является не только тяжесть в солнечном сплетении, но и боль. Последняя может проявляться резью или кишечными спазмами. Кроме того, после еды постоянно возникает изжога.
В настоящее время существует множество способов выявления паразитов в организме человека. Наиболее достоверным является иммуноферментный анализ крови.
Лечение инвазии происходит поэтапно. Сначала организм необходимо подготовить, чтобы он не пострадал от токсичных соединений, которые выделяются после гибели особей. После этого показан прием противопаразитарного средства (его выбор осуществляется врачом на основании результатов диагностики). Завершающим этапом является восстановление организма.
Остеохондроз
Как было упомянуто выше, дискомфортные ощущения не всегда исходят непосредственно от спланхической зоны. Нередко они иррадируют даже из самых отдаленных участков организма.
Одной из частых причин тяжести в области солнечного сплетения является остеохондроз. Это заболевание, течение которого сопровождается поражением костной и хрящевой тканей, а также межпозвоночных дисков.
Основные причины развития остеохондроза:
- Образ жизни, не подразумевающий двигательной активности.
- Несбалансированное питание.
- Табакокурение.
- Частое употребление спиртосодержащих напитков.
О прогрессировании заболевания свидетельствуют следующие симптомы:
- Ограниченная подвижность позвоночника.
- Болезненные ощущения в области поясницы, груди или шеи.
- Тошнота.
- Головокружение.
- Общая слабость.
- Снижение чувствительности.
Лечение остеохондроза может включать как консервативные, так и оперативные методики. Чтобы выбрать тактику дальнейшего ведения пациента, врач должен исключить иные причины, по которым может появиться тяжесть в области солнечного сплетения. Для этого необходимо пройти комплексную диагностику.
Классическая схема консервативного лечения остеохондроза:
- ЛФК.
- Кинезиотейпирование.
- Мануальная и рефлексотерапия.
- Гидромассаж.
- Лазерное и ультразвуковое лечение.
- Прием медикаментов, активные компоненты которых способствуют купированию неприятной симптоматики.
В тяжелых случаях и при неэффективности консервативной терапии проводится хирургическое вмешательство.
Панкреатит
Это воспалительный процесс, протекающий в поджелудочной железе. Под воздействием различных неблагоприятных факторов нарушается отток пищеварительного сока и различных ферментов в кишечник. В результате жидкость начинает скапливаться, что не может не повлиять на структуру самого органа. В итоге поджелудочная железа начинает сама себя переваривать, что и сопровождается весьма неприятными симптомами.
Основные причины развития панкреатита:
- Образ жизни, не подразумевающий двигательной активности.
- Частое употребление вредной пищи.
- Длительный прием медикаментов.
- Регулярное употребление спиртосодержащих напитков.
- Различного рода травмы.
- Отравление некачественными продуктами питания.
- Частое переедание.
- Патологии органов пищеварительной системы.
- Сахарный диабет.
- Атеросклероз.
- Аллергия.
- Генетическая предрасположенность.
Тяжесть под солнечным сплетением — это первый тревожный признак. Вскоре появляется режущая или тупая боль. Локализация неприятных ощущений напрямую зависит от того, какой участок органа поврежден.
Дискомфорт носит постоянный характер, но его интенсивность связана с употреблением пищи. Как правило, появляются боль и тяжесть в солнечном сплетении после еды.
Другие симптомы панкреатита:
- Повышенная температура тела.
- Побледнение кожных покровов.
- Икота.
- Рвота.
- Одышка.
- Вздутие.
- Диарея или, напротив, запор.
После проведения комплексной диагностики (УЗИ, исследование мочи и крови) врач составляет схему лечения. В тяжелых случаях пациента госпитализируют в стационар и полностью лишают его пищи на несколько суток. В это же время проводится патогенетическое и симптоматическое лечение.
Иные возможные причины
Тяжесть в области солнечного сплетения — это симптом, который может свидетельствовать о наличии многих недугов.
Другие возможные причины:
- Хронический гастрит. Появляется в этом случае тяжесть в солнечном сплетении после еды.
- Дуоденит. Сопровождается не только тяжестью, но и чувством распирания.
- Наличие новообразования как добро-, так и злокачественного характера. По мере роста опухоли ощущение тяжести сменяется давящей тупой болью.
Кроме того, дискомфорт может появиться на фоне прогрессирования инфекционных заболеваний.
В заключение
Солнечное сплетение — это участок, в котором сосредоточено наибольшее количество нервных волокон. Дискомфорт в данной зоне может являться признаком большого количества заболеваний. При этом некоторые из них представляют опасность не только для здоровья, но и для жизни человека. Именно поэтому очень важно выяснить причину тяжести в районе солнечного сплетения. Для этого врач оформляет направление на комплексную диагностику. На основании ее результатов он впоследствии составит максимально действенную схему, которая может включать как консервативные, так и оперативные методики. Стоит отметить, что к хирургическому вмешательству прибегают лишь в тяжелых случаях.
labuda.blog
Пробка или ком в области солнечного сплетения
Содержание статьи:
Ощущение, что стоит комок в области солнечного сплетения, указывает на специфические заболевания органов и нервной системы, а также на состояние эмоциональной системы. Чувство кома преследует пациента постоянно, либо может возникать только на время, но часто.
Симптомы и причины чувства тяжести и кома
Ком в горле – это субъективное ощущение человека, при котором отмечается затрудненное дыхание и глотание
Одно из самых распространенных нарушений, связанных с ощущением кома или пробки в зоне чревного сплетения, — сильный стресс, переживания, эмоциональные кризисы. Симптом может появиться у людей в тяжелом психологическом состоянии после какого-либо потрясения или длительной неблагоприятной жизненной ситуации. Изучением и лечением нарушения в этом случае изначально занимается психотерапевт, параллельно привлекаются другие специалисты.
Неврит как причина тяжести
Одной из причин чувства комка в солнечном сплетении может быть воспаление нервов. Невриты нередко развиваются у людей при таких состояниях, как низкая или чрезмерная двигательная активность, кишечные инфекции, хирургические вмешательства. Кроме боли и ощущения комка, присутствуют симптомы, характерные для заболеваний ЖКТ:
- боли носят острый приступообразный характер, они очень сильные, сверлящего плана;
- симптоматика нередко отдает в спину, во время приступа пациент не может стоять или сидеть, стремиться принять лежачее положение на боку;
- после стресса или физической нагрузки боль усиливается;
- бывает чувство жара внутри живота.
Лечить пациента в этом случае должен невролог. Однако для исключения других болезней требуется инструментальная диагностика.
Невралгия чревного сплетения
Одной из причин ощущения кома в солнечном сплетении может быть невралгия
При невралгии происходит постоянно раздражение нервов посторонними факторами, но воспаления окончаний в этом случае нет. Спровоцировать невралгию могут самые разные заболевания:
- кишечные, легочные, сердечные паразиты, вирусы, а также инфекции;
- патологии легких, такие как плеврит;
- заболевания сердца, связанные с нарушением его активности и насосной функции;
- повышенное давление, вызванное патологиями сосудов или грыжей.
Симптомы невралгии сильно похожи на неврит, отличить ее может только специалист-невролог.
Боль при невралгии нередко отдает в кишечник, желудок, сердце, может провоцировать нарушение пищеварения.
Солярит солнечного сплетения

Солярит – это заболевание, в основе которого лежит поражение солнечного сплетения
Заболевание связано с невралгией или невритом, характеризуется осложнением течения этих нарушений, острыми болями. Возникает, когда пациент не обращается к врачам для лечения неврита или невралгии. Симптомы становятся длительными, боль жгучей, ком в солнечном сплетении распространяется на горло. Боль появляется в грудной клетке и почти всегда отдает в сердце, а в животе сохраняется тяжесть, вздутие и дискомфорт, нередко случаются запоры, изжога. Также у пациента возникают проблемы с аппетитом.
При солярите возможно развитие осложнений в виде тяжелых поражений нервной системы вплоть до комы. Нередко для терапии нужно сразу же 3-4 метода: дыхательная гимнастика, массаж, физиотерапевтические процедуры.
Болезни пищеварительных органов

Гастроскопия желудка на наличие гастрита
Ощущение кома в области солнечного сплетения нередко возникает на фоне острого течения хронических болезней пищеварительной системы:
- Гастрит. Протекает при воспалении слизистой оболочки, возникают симптомы сразу же после еды. Сначала может присутствовать боль, а затем – чувство тяжести, дискомфорта, кома. Особенно сильны признаки при длительном голоде. Аналогичные, только более сильные симптомы, встречаются при язве.
- Опухоли желудка. Давящие и распирающие ощущения в зоне чревного узла – один из самых распространенных признаков опухолей, когда они достигают крупных размеров. Возникать боли и ощущение тяжести может внезапно, на несколько часов или дней.
- Заболевания поджелудочной железы. Острый панкреатит сопровождается болью и рвотой, после которой в зоне чревного узла развивается неприятная симптоматика. Панкреатит сочетается с высокой температурой, рвотой желчью без облегчения.
- Опухоли поджелудочной железы. Могут сопровождаться тяжестью, чувством кома в солнечном сплетении.

Ощущение кома в солнечном сплетении может спровоцировать воспаление легких
Среди других распространенных заболеваний, при которых пробка в зоне солнечного сплетения становится постоянным симптомом, выделяют: опухоли и эрозии пищевода, а также гастро-эзофагеальную рефлюксную болезнь, патологии плевры грудной клетки, воспаление легких.
Спровоцировать такой неприятный симптом могут и заболевания сердца, наиболее распространенные из которых – ишемия и сердечная недостаточность. В некоторых случаях симптом встречается при стенокардии и сочетается с острой, жгучей болью над солнечным сплетением.
Чувство кома в горле нередко появляется при диафрагмальной грыже, когда часть пищевода или желудка выходит через отверстие в диафрагме. Еще одним провокатором кома в чревном узле может стать межреберная невралгия.
Любое из этих заболеваний не терпит домашнего лечения. Для полноценной диагностики требуется визит к доктору, так как точно определить картину нарушения без инструментального обследования невозможно.
Способы диагностики и терапии при неприятном симптоме
В качестве диагностики заболевания может быть назначен рентген грудной клетки
Солнечное сплетение – это огромный нервный узел, самый незащищенный и чувствительный в человеческом организме. Симптомы, отдающие в эту область, могут быть связаны с широким спектром болезней. Поэтому диагностика должна быть всеобъемлющей:
- рентген грудной клетки и брюшной полости для изучения состояния костей и тканей органов;
- УЗИ брюшной полости;
- МРТ и КТ в затруднительных случаях;
- лапароскопия брюшной полости при подозрении на острые болезни;
- лабораторные анализы кала, крови и мочи.
Процедура гастроскопии желудка
Иногда требуются специфические методы обследования, например, ФГДС для изучения состояния желудка и пищевода.
Способы лечения плохого самочувствия зависят от обнаруженной патологии. Они могут включать:
- медикаментозную терапию;
- хирургическое лечение при обнаружении острого перитонита, грыжи;
- физиотерапевтическое лечение при невритах, а также в качестве дополнительного метода при хронических патологиях легких и ЖКТ;
- народные рецепты – только как вспомогательное средство в борьбе с заболеванием.
Пациент должен помнить, что острая боль, сочетающаяся с чувством тяжести или ощущением комка в районе солнечного сплетения, требует незамедлительного вызова бригады скорой помощи.
Если комок в области солнечного сплетения не имеет физиологических причин, лечением занимается психотерапевт. Врач назначает комплекс психотерапевтических консультаций, а также дополнительные групповые методы, если это оправдано состоянием человека. Врач прописывает седативные препараты, антидепрессанты, если это необходимо. Однако медицинские сотрудники рекомендуют ограничиваться растительными средствами.
Чувство кома и тяжести, распространяющееся от горла к солнечному сплетению, сигнализирует о самых разных патологиях. Диагностикой симптома должен заниматься врач, чтобы точно установить причину и начать лечение.
nogostop.ru
что это, причины и лечение
Большая часть заболеваний ЖКТ сопровождается появлением болезненности. Одним из таких проявлений считается боль в области солнечного сплетения, возникающая при разнообразных патологических состояниях желудка и пищевода.
Причины
Солнечное сплетение – самый большой нервный узел, находящийся внутри организма человека. Так как он включает различные нервные стволы, то появление болей в солнечном сплетении становится признаком множества патологий нервных волокон и внутренних органов.


Наиболее распространенными причинами боли в солнечном сплетении считается наличие патологий верхних отделов пищеварительного тракта, а именно желудка и нижних отделов пищевода. К этим заболеваниям можно отнести:
- Различные формы гастрита. Воспаление стенки желудка всегда протекает с появлением болезненности в левом подреберье или непосредственно возле края реберной дуги. При гастритах боль в районе солнечного сплетения появляется преимущественно тогда, когда патологический процесс локализуется около кардиального отдела желудка. То есть гастриты с воспалением около пилорического сфинктера будут проявляться как болезненность вблизи левого подреберья.
- Язвенное поражение. Один из главных симптомов язвы желудка – болевой синдром. Сильная боль в солнечном сплетении может появляться, когда язва располагается на месте перехода пищевода в желудок. Обычно это сопровождается явлениями гастроэзофагеального рефлюкса. Боль напрямую зависит от приемов пищи, так как возникает на фоне выделения желудочного сока.


- Эзофагит. Среди всех патологий пищевода самой распространенной считается эзофагит – этот недуг характеризуется поражением слизистой оболочки, но отмечаются случаи, когда патологический процесс распространяется и на более глубокие слои стенки. Подавляющее большинство клинических случаев эзофагита связано с химическими раздражителями, такими как кислоты или щелочи. При эзофагите появляется боль выше солнечного сплетения.
Кроме того, этот признак появляется на фоне патологий сердца, нервной системы, таких как миокардит, неврит солнечного сплетения. Воспаление сплетения нервных волокон встречается относительно редко. Оно развивается при генерализованых формах инфекции, которая обладает тропностью к нервной ткани.
Если наблюдается появление болей в области солнечного сплетения, то причины, возможно, связаны с травмой. Болевой синдром при травме грудной клетки возле нижних отделов грудины выражен крайне интенсивно, что так же вызывает нарушение дыхания, сопровождается нарушениями различного характера со стороны пищеварительного тракта, потерей сознания.
Как проявляется
Такого рода болезненность имеет довольно характерные проявления. Она вызывает ощущение тепла внутри живота, головокружение, нарушение движений межреберных мышц, что вызывает явления смешанной одышки.


Боль имеет различный характер и зависит от этиологического фактора. Область солнечного сплетения локализуется ниже мечевидного отростка. Проявляется это как приступ, что вынуждает человека принять согнутое положение с прижатыми к животу ногами. Боль иногда иррадиирует в спину. После прекращения приступа в ближайшее время после этого он снова может быть спровоцирован эмоциональным или физическим напряжением.
Острая боль в солнечном сплетении появляется после ударов, при патологиях пищеварительного тракта. Причины тупой боли в солнечном сплетении могут быть связаны с воспалительным процессом.
Оказание первой помощи
Помощь при появлении подобного симптома заключается в том, чтобы уложить больного набок. Нужно обеспечить доступ кислорода. Расстегнуть или снять стесняющую одежду, открыть окна. За больным необходимо установить наблюдение.


Чтобы больному стало легче, можно попробовать разогнуть тело, иногда это помогает. Если есть такая возможность, постараться усадить больного, при этом туловище нужно наклонить вперед, упершись руками спереди.
Если болит солнечное сплетение из-за травмы, возможно, повреждены расположенные внутри органы. Если появляется усиленная болезненность внутри живота, начинаются судороги или человек потерял сознание, нужно обращаться в скорую помощь.
Диагностика
Определить самостоятельно, почему же болит солнечное сплетение, нельзя, поэтому важно обратиться к врачу своевременно. Симптом появляется по различным причинам. Одни не представляют угрозу здоровью, другие, напротив, опасны для жизни. Поэтому важно провести диагностирование, которое может включать такие методы:
- Общие клинические анализы.
- Ультразвуковое исследование.
- Компьютерная томография.
- Рентгенологический метод с применением контраста.
- Лапароскопия.
- Фиброгастродуоденоскопия.
Лечение
Неважно, какого возраста и пола пациент, появление такого симптома требует диагностирования, и часто после этого назначается лечение. Схема врачебного вмешательства будет зависеть от выявленной патологии.
Если боль была спровоцирована ударом, то медикаментозная терапия не нужна. Достаточно будет уложить больного в горизонтальное положение на некоторое время.
Медикаментозное лечение назначается при обнаружении заболеваний, лечение должен проводить соответствующий специалист.


Так, например, невралгии, невриты лечит невролог. Определяется причина, которая привела к появлению заболевания, разрабатывается комплексная терапия. После устранения основного заболевания боли проходят. Для купирования болевых ощущений могут проводиться новокаиновые блокады. Такой способ позволяет избавиться от неприятных ощущений на восемь и более часов.
После медикаментозного лечения обычно назначаются сеансы массажа, упражнения дыхательной гимнастики, ЛФК, физиотерапевтические процедуры. С такой целью можно проводить электрофорез, гальванический ток, а также тепловые методы. Стоит помнить о том, что тепло запрещено применять при воспалительных процессах, так как это может спровоцировать нагноение.


Язвы желудка, двенадцатиперстной кишки, гастриты и прочее лечит гастроэнтеролог. Могут назначаться антацидные препараты, ингибиторы кальциевых каналов. Эти препараты являются лишь симптоматической терапией. При наличии язвенного дефекта медикаменты малоэффективны, назначается оперативное лечение. Если есть боли под солнечным сплетением, причины могут быть связаны с патологиями двенадцатиперстной кишки.


Если сильно болит в солнечном сплетении, назначаются анальгетические препараты. Как симптоматическое лечение с разрешения врача применяются средства из народной медицины. Среди них стоит выделить:
- Ромашку. Ее можно найти в аптеке, там она продается уже расфасованная. Пакетик необходимо положить в чашку и залить кипятком. Оставить минут на 20 минут, чтобы она настоялась, и можно принимать. Ежедневно на протяжении всего курса лечения стоит выпивать по стакану до еды. Курс лечения – две недели. Ромашка обладает антибактериальным эффектом, способствует скорейшему заживлению слизистых.


- Аир. Оказывает противовоспалительный, обезболивающий эффект, стимулирует регенерацию тканей. Оказывает тонизирующее действие на сердца, укрепляет сосуды. Приобрести настойку аира лучше в аптеке, принимать ее только в соответствии с инструкцией.


- Шиповник. Благодаря наличию большого количества витамина С, действует иммуностимулирующе. Из ягод готовят отвар, который принимают между основными приемами пищи.
Боли в области солнечного сплетения возникают вследствие различных причин и патологических процессов, среди которых есть и болезни внутренних органов. Обращаться за врачебной помощью желательно сразу, т.к. самостоятельно определить причину боли тяжело.
kogdaizzhoga.com
Тяжесть в солнечном сплетении: причины и лечение
Солнечное (другое его название – спланхическое) сплетение – это зона, в которой сосредоточено самое большое количество нервных волокон в организме человека. Оно локализуется в верхней части брюшной полости. Нередко пациенты обращаются к терапевту с жалобой касаемо того, что их беспокоит боль и тяжесть в солнечном сплетении. Важно понимать, что дискомфорт может иррадировать в данную зону из многих органов, причем даже тех, которые анатомически расположены на максимально далеком расстоянии. Ниже описаны основные причины тяжести в районе солнечного сплетения.
Высокоинтенсивные физические нагрузки и различного рода травмы
Чаще всего дискомфортные ощущения появляются у спортсменов-новичков. Это не свидетельствует о наличии в организме какой-либо патологии, но является своеобразным «звоночком», говорящим о том, что человек делает упражнения неправильно.
Тяжесть в солнечном сплетении может возникнуть и у профессиональных спортсменов. В этом случае наличие дискомфорта свидетельствуют о том, что физические нагрузки слишком интенсивные. Кроме того, тяжесть сопровождается болью. Последняя носит острый (жгучий или колющий) характер. Иногда боль выражена настолько, что человек вынужден прервать тренировку и отдохнуть.
Как правило, боль и чувство тяжести в солнечном сплетении, возникающие на фоне высокоинтенсивных физических нагрузок или неправильного выполнения упражнений, не являются тревожным симптомом. При их возникновении достаточно прервать тренировку и отдохнуть. Затем рекомендуется внести корректировки в план занятий. Важно помнить о том, что переутомление негативным образом сказывается на состоянии здоровья. Новичкам же необходимо освоить технику выполнения упражнений.
Однако стоит знать о том, что регулярные высокоинтенсивные нагрузки, сопровождающиеся болью и тяжестью в солнечном сплетении, могут привести к развитию воспалительного процесса в нервных волокнах. А это уже состояние, которое требует врачебного вмешательства.
Также одной из самых вероятных причин тяжести в солнечном сплетении является какая-либо травма. Последняя может являться следствием:
- Удара. Особенно это актуально для спортсменов, занимающихся борьбой. Даже попадание мяча в солнечное сплетение во время игры в футбол может стать причиной выраженного дискомфорта.
- Падения и, соответственно, удара о какую-либо поверхность.
- Сильного затягивания ремня на животе. Кроме того, тяжесть появляется и во время носки узких брюк, имеющих высокую посадку.
После получения травмы человек испытывает тяжесть и жгучую боль. Дискомфортные ощущения локализуются в области между нижним краем грудины и пупком.
Кроме того, если причиной их возникновения является травма, после получения последней могут появиться и иные тревожные симптомы:
- Тошнота.
- Частые позывы к совершению акта дефекации.
- Ощущение жжения и тепла внутри брюшной полости.
- Нарушение процесса дыхания. Чаще всего очень трудно совершить вдох.
- Болезненные ощущения могут иррадировать в грудную клетку, в частности в область сердца. При этом они носят тупой характер.
- Если дискомфорт сильно выражен, человек невольно сгибает ноги в коленях и прижимает их к животу.
В рамках первой помощи пострадавшего необходимо уложить на ровную поверхность и заставить его ровно дышать. Как правило, для этого достаточно разогнуть его. Кроме того, если травма незначительная, можно помассировать пострадавшему область солнечного сплетения.
При подозрении на наличие серьезной травмы необходимо вызвать бригаду скорой помощи. Медики перевезут пострадавшего в стационар, где для него грамотно составят схему лечения.

Невралгия
Еще одна распространенная причина тяжести в солнечном сплетении. Под термином «невралгия» понимается патологический процесс, течение которого сопровождается раздражением нервных волокон.
На начальном этапе развития недуга беспокоит лишь тяжесть в солнечном сплетении. Но вскоре появляется и интенсивная боль. Она носит настолько острый и резкий характер, что человеку приходиться прикладывать много усилий, чтобы совершить вдох. Таким образом, если человека беспокоит тяжесть в солнечном сплетении и трудно дышать, в 80% случаев речь идет о невралгии. Некоторых пациентов также беспокоит чувство жара в данной зоне.
Причины возникновения недуга весьма многообразны. Невралгия может являться следствием:
- Межпозвоночной грыжи.
- Остеохондроза.
- Различного рода травм поясницы.
- Перелома бедренной или тазовых костей.
- Появления новообразования. Последнее может носить как доброкачественный, так и злокачественный характер.
- Переохлаждения бедер, поясницы или ягодиц.
- Образа жизни, не подразумевающего двигательной активности.
- Интенсивных нагрузок на область поясницы.
- Беременности.
- Ожирения.
- Прогрессирования патологий органов малого таза.
При возникновении тяжести, где солнечное сплетение, необходимо обратиться к терапевту. Специалист осуществит сбор анамнеза и проведет физикальный осмотр. При подозрении на наличие невралгии терапевт направит на лечение к неврологу.
Диагностика недуга подразумевает прохождение следующих исследований:
- ЯМР.
- КТ.
- Рентген.
Кроме того, необходимо сдать кровь и мочу на общее и биохимическое исследование.
Классическая схема лечения невралгии выглядит следующим образом:
- Прием противовоспалительных средств. На фоне терапии также купируются и болезненные ощущения. Чаще всего врачи назначают «Баклофен» и «Ибупрофен».
- Прием или внутривенное введение препаратов, содержащих витамины группы В.
- Прохождение курса физиотерапии. Как показывает практика, хороших результатов помогает добиться иглоукалывание.
Лечение женщин в период беременности осуществляется в стационарных условиях.
Солярит
В медицине заболевание еще называют идиоматической периферической вегетативной невропатией. В медицинской литературе также можно встретить понятие «солярный плексит». За всеми этими терминами скрывается воспалительный процесс, протекающий в солнечном сплетении.
Основные причины развития солярита:
- Травмы, полученные в результате падения или удара.
- Лордоз.
- Энтероптоз.
- Аневризма брюшной аорты.
- Патологии позвоночника, имеющие дистрофический или дегенеративный характер.
- Воспалительные процессы в органах брюшной полости.
- Грипп.
- Перитонит.
- Сифилис.
- Туберкулез.
- Глистные инвазии.
- Колиты.
- Отравление химическими соединениями.
- Табакокурение.
- Регулярное употребление спиртосодержащих напитков.
- Поражения гипоталамуса.
- Длительное пребывание в состоянии стресса.
Основной симптом солярита – тяжесть в области солнечного сплетения. При этом дискомфортные ощущения никак не связаны с приемом пищи. В положении лежа на спине появляется боль. Последняя носит ноющий и сверлящий характер.
Иногда течение заболевания сопровождается кратковременным ухудшением самочувствия. Симптомы внезапно появляются и резко исчезают. В этом случае принято говорить о солярном кризе. Он может возникать каждый день или вовсе раз в месяц. Солярный криз всегда сопровождается болью и ощущением тяжести в солнечном сплетении.
Кроме того, на его фоне могут возникнуть следующие симптомы:
- Повышенное артериальное давление.
- Тахикардия.
- Расстройства стула.
- Головная боль.
- Тошнота.
- Рвота.
- Страх смерти.
- Неадекватное восприятие реальности.
- Неконтролируемая агрессия.
При возникновении признаков солярита необходимо обратиться к врачу-терапевту. На основании результатов первичной диагностики он направит на комплексное обследование, включающее консультации гастроэнтеролога, невролога, хирурга и инфекциониста.
Целью лечения является устранение провоцирующих факторов, послуживших толчком к развитию солярита. При регулярном возникновении криза первостепенной является симптоматическая терапия.
Классическая схема лечения солярита выглядит следующим образом:
- Прием обезболивающих препаратов и спазмолитиков. Как правило, врачи назначают «Но-шпу», «Папаверин» и «Тифен».
- Прием адрено- и ганглиоблокаторов. Чаще всего врачи назначают «Анаприлин» и «Пентамин».
- УВЧ-терапия.
- Сегментарный массаж.
- Вакуумная терапия.
- Прием витаминов А, С и группы В.
- Электрофорез с кальцием.
- ЛФК.
Кроме того, лицам, периодически страдающим от криза, показано прохождение санаторно-курортного лечения.

Язвенная болезнь желудка
Это патология, течение которой сопровождается образованием специфических дефектов в гастродуоденальной зоне. Язвы могут быть как множественными, так и единичными.
Основная причина развития заболевания – игнорирование признаков гастрита, который, в свою очередь, возник на фоне активной жизнедеятельности Хеликобактер пилори.
Однако наличие инфекции в организме не является гарантией появления недуга. Процесс развития болезни запускается только при воздействии одного или нескольких провоцирующих факторов.
К ним относятся:
- Частое употребление спиртосодержащих напитков.
- Нерегулярное и несбалансированное питание.
- Длительный прием медикаментов.
- Перенапряжение (как нервное, так и физическое).
- Недостаток в организме витаминов.
- Длительное пребывание в состоянии стресса.
- Травмы органов брюшной полости или позвоночника.
- Наличие тромбов в кровеносных сосудах, питающих желудок.
- Дефицит сна.
Клинические проявления и их выраженность напрямую зависят от локализации язвы и индивидуальных особенностей организма. Основные симптомы недуга – боль и тяжесть в районе солнечного сплетения после еды. При этом некоторые пациенты жалуются лишь на легкий дискомфорт. Другие же говорят, что боль носит нестерпимый характер.
Признаки патологии (кроме тяжести в солнечном сплетении):
- Отрыжка. Она имеет кислый привкус.
- Изжога.
- Тошнота, возникающая непосредственно после приема пищи.
- Рвота. Она приносит значительное облегчение.
- Резкое снижение массы тела.
- Нарушения сна.
- Анемия.
Самым тревожным симптомом является рвота, ассоциирующаяся с кофейной гущей. Она свидетельствует о внутреннем кровотечении.
Диагностика недуга подразумевает прохождение комплексного обследования, включающего:
- ФГС. Во время процедуры осуществляется забор пробы слизистой оболочки около язвенного поражения.
- Бактериологическое исследование тканей на предмет обнаружения хеликобактер пилори.
- Рентген с контрастом.
- Клинический и биохимический анализы крови.
Все лечебные мероприятия направлены на купирование неприятных симптомов и устранение первопричины развития патологии. Длительность консервативной терапии может составлять до 2 месяцев. При ее неэффективности врач оценивает целесообразность проведения хирургического вмешательства.
Консервативное лечение подразумевает прием следующих групп препаратов:
- Антацидов («Алмагель», «Маалокс», «Гастал», «Гевискон», «Викаир»).
- Антисекреторных средств («Омепразол», «Ультоп», «Ранитидин»).
- Цитопротекторов («Андапсин», «Сукральфат», «Карбеноксалон»).
- Противоязвенных препаратов («Верапамил», «Нифедипин», «Изоптин»).
- Антибиотиков (при обнаружении хеликобактер пилори).
- Про- и пребиотиков («Нормобакт», «Линекс», «Бифидумбактерин»).
- Прокинетиков («Церукал», «Мотиллиум»).
- Седативных препаратов («Пустырник», «Валериана»).
- Витаминных комплексов.
Игнорирование необходимости лечения приводит к развитию осложнений, в частности, к онкологии.
Перитонит
Под данным термином понимается диффузное или локальное воспаление брюшины. Данная патология всегда протекает тяжело. Согласно статистическим данным, игнорирование признаков перитонита в 30 % случаев приводит к летальному исходу.
Чаще всего заболевание развивается на фоне активной жизнедеятельности патогенных микроорганизмов (стафилококка, кишечной палочки, клостридий, микобактерий туберкулеза и пр.). Если бактериальная флора проникает в организм лимфогенным, гематогенным путями или же посредством фаллопиевых труб, принято говорить о первичном перитоните. На практике он диагностируется лишь в 1,5 % случаев.
Чаще всего у пациентов обнаруживается вторичный перитонит, который является осложнением травм или патологий органов брюшной полости.
Развитие заболевания проходит несколько этапов:
- Ранняя фаза (до 12 часов).
- Поздняя (от 3 до 5 суток).
- Конечная фаза (от 6 до 21 дней).
На раннем этапе появляется боль и тяжесть в районе солнечного сплетения, тяжело дышать. Важно то, что дискомфортные ощущения имеют четкую локализацию.
По мере прогрессирования патологического процесса появляются следующие симптомы:
- Тошнота, нередко переходящая в рвоту.
- Боль и тяжесть распространяются по всему животу, то есть теряется четкая их локализация.
Если на данном этапе не провести лечение, состояние больного ухудшится. Сначала в рвоте появится желчь, а затем и содержимое кишечника. На фоне этого возникнут запоры, а газы перестанут отходить. Кроме того, повысится температура тела и снизится показатель артериального давления. На конечном этапе общее состояние станет критическим.
При наличии признаков перитонита необходимо пройти комплексную диагностику, включающую:
- Пальпацию.
- Перкуссию.
- Аускультацию.
- Вагинальное и ректальное исследования.
- Рентген брюшной полости.
- Лапароцентез.
- Общий анализ крови.
Лечение перитонита всегда проводится хирургическим путем. В послеоперационном периоде показан прием антибиотиков, иммуностимуляторов, а также внутривенное лазерное очищение крови, гемодиализ, физиотерапия.

Выраженная глистная инвазия
Если в организме присутствует всего несколько особей, человек может и не заметить признаков их активной жизнедеятельности. Однако при выраженной глистной инвазии практически у всех появляется тяжесть и дискомфорт в области солнечного сплетения.
Иногда случается так, что глисты сплетаются в плотный клубок, практически перекрывающий просвет того или иного органа, в частности, желудка. Закономерным следствием этого является не только тяжесть в солнечном сплетении, но и боль. Последняя может проявляться резью или кишечными спазмами. Кроме того, после еды постоянно возникает изжога.
В настоящее время существует множество способов выявления паразитов в организме человека. Наиболее достоверным является иммуноферментный анализ крови.
Лечение инвазии происходит поэтапно. Сначала организм необходимо подготовить, чтобы он не пострадал от токсичных соединений, которые выделяются после гибели особей. После этого показан прием противопаразитарного средства (его выбор осуществляется врачом на основании результатов диагностики). Завершающим этапом является восстановление организма.
Остеохондроз
Как было упомянуто выше, дискомфортные ощущения не всегда исходят непосредственно от спланхической зоны. Нередко они иррадируют даже из самых отдаленных участков организма.
Одной из частых причин тяжести в области солнечного сплетения является остеохондроз. Это заболевание, течение которого сопровождается поражением костной и хрящевой тканей, а также межпозвоночных дисков.
Основные причины развития остеохондроза:
- Образ жизни, не подразумевающий двигательной активности.
- Несбалансированное питание.
- Табакокурение.
- Частое употребление спиртосодержащих напитков.
О прогрессировании заболевания свидетельствуют следующие симптомы:
- Ограниченная подвижность позвоночника.
- Болезненные ощущения в области поясницы, груди или шеи.
- Тошнота.
- Головокружение.
- Общая слабость.
- Снижение чувствительности.
Лечение остеохондроза может включать как консервативные, так и оперативные методики. Чтобы выбрать тактику дальнейшего ведения пациента, врач должен исключить иные причины, по которым может появиться тяжесть в области солнечного сплетения. Для этого необходимо пройти комплексную диагностику.
Классическая схема консервативного лечения остеохондроза:
- ЛФК.
- Кинезиотейпирование.
- Мануальная и рефлексотерапия.
- Гидромассаж.
- Лазерное и ультразвуковое лечение.
- Прием медикаментов, активные компоненты которых способствуют купированию неприятной симптоматики.
В тяжелых случаях и при неэффективности консервативной терапии проводится хирургическое вмешательство.

Панкреатит
Это воспалительный процесс, протекающий в поджелудочной железе. Под воздействием различных неблагоприятных факторов нарушается отток пищеварительного сока и различных ферментов в кишечник. В результате жидкость начинает скапливаться, что не может не повлиять на структуру самого органа. В итоге поджелудочная железа начинает сама себя переваривать, что и сопровождается весьма неприятными симптомами.
Основные причины развития панкреатита:
- Образ жизни, не подразумевающий двигательной активности.
- Частое употребление вредной пищи.
- Длительный прием медикаментов.
- Регулярное употребление спиртосодержащих напитков.
- Различного рода травмы.
- Отравление некачественными продуктами питания.
- Частое переедание.
- Патологии органов пищеварительной системы.
- Сахарный диабет.
- Атеросклероз.
- Аллергия.
- Генетическая предрасположенность.
Тяжесть под солнечным сплетением – это первый тревожный признак. Вскоре появляется режущая или тупая боль. Локализация неприятных ощущений напрямую зависит от того, какой участок органа поврежден.
Дискомфорт носит постоянный характер, но его интенсивность связана с употреблением пищи. Как правило, появляются боль и тяжесть в солнечном сплетении после еды.
Другие симптомы панкреатита:
- Повышенная температура тела.
- Побледнение кожных покровов.
- Икота.
- Рвота.
- Одышка.
- Вздутие.
- Диарея или, напротив, запор.
После проведения комплексной диагностики (УЗИ, исследование мочи и крови) врач составляет схему лечения. В тяжелых случаях пациента госпитализируют в стационар и полностью лишают его пищи на несколько суток. В это же время проводится патогенетическое и симптоматическое лечение.
Иные возможные причины
Тяжесть в области солнечного сплетения – это симптом, который может свидетельствовать о наличии многих недугов.
Другие возможные причины:
- Хронический гастрит. Появляется в этом случае тяжесть в солнечном сплетении после еды.
- Дуоденит. Сопровождается не только тяжестью, но и чувством распирания.
- Наличие новообразования как добро-, так и злокачественного характера. По мере роста опухоли ощущение тяжести сменяется давящей тупой болью.
Кроме того, дискомфорт может появиться на фоне прогрессирования инфекционных заболеваний.
В заключение
Солнечное сплетение – это участок, в котором сосредоточено наибольшее количество нервных волокон. Дискомфорт в данной зоне может являться признаком большого количества заболеваний. При этом некоторые из них представляют опасность не только для здоровья, но и для жизни человека. Именно поэтому очень важно выяснить причину тяжести в районе солнечного сплетения. Для этого врач оформляет направление на комплексную диагностику. На основании ее результатов он впоследствии составит максимально действенную схему, которая может включать как консервативные, так и оперативные методики. Стоит отметить, что к хирургическому вмешательству прибегают лишь в тяжелых случаях.
fb.ru
Болит желудок в районе солнечного сплетения, причины боли в животе
Солнечное сплетение находится в верхней части брюшной полости. Боль в этой части является одним из самых распространённых симптомов, с которым обращаются к врачу. Это связано с тем, что именно в этой части отражаются болевые ощущения из внутренних органов.
Условно разделить причины боли в районе солнечного сплетения можно на две группы. Первая категория связана с поражением самого сплетения вследствие травм или невритом. Вторая связана с поражением внутренних органов, которые даже могут находиться далеко от места боли.
По сути, солнечное сплетение представляет собой крупнейшее скопление нервных клеток. Нервы в этом месте распространяются разветвляются по всему организму, что обеспечивает взаимосвязь внутренних органов с нервной системой.
В зависимости от причин возникновения дискомфорта характер боли может сильно отличаться. Болезненность может быть острой, резкой, сильной или, наоборот, ноющей и тянущей. Пациенты могут жаловаться как на эпизодические, так и постоянные боли. Что же провоцирует боль желудка в районе солнечного сплетения?
Боли при поражении солнечного сплетения
Истинная боль в середине грудины может быть результатом травмы, интенсивных физических нагрузок, а также невритов и невралгии.
Физические нагрузки
В этом случае боль приобретает острую, колющую и жгучую форму. Выраженность болевого синдрома настолько интенсивна, что заставляет человека остановиться и сделать передышку. Подобного рода болезненность имеет временный характер и связана с занятиями спортом или тяжелой работой. Достаточно отдохнуть, в дальнейшем не перетруждаться, составить график работы, и проблема больше вас не побеспокоит.

Боль в животе при физической активности не является опасной и патологической, если же она приобретает постоянный характер, то это может быть сигналом развития серьезной патологии
Травмы
Интенсивный удар может привести к разрыву диафрагмы и появлению грыжи, избавиться от которой возможно лишь оперативным путем. В легких случаях удар приводит к сокращению диафрагмальной мышцы. В итоге человеку сложно вдохнуть, он даже может потерять сознание.
Наряду с острой жгучей болью, пациенты жалуются на появление следующих симптомов:
- жжение внутри живота;
- тошнота;
- позыв к акту дефекации;
- нарушения дыхания, в частности, больному сложно сделать вдох;
- тупые боли в месте проекции сердца;
- больной занимает характерную позу: ложится на бок, сгибает ноги в колене и прижимает их к животу.
Что касается оказания первой помощи, то пострадавшего следует уложить, обеспечить нормальное дыхание, разогнув туловище. Также можно помассировать пораженную область. В тяжелых случаях даже может потребоваться применение нашатырного спирта.
Если у пострадавшего появилась рвота, судороги, сильная боль в животе, незамедлительно вызовите бригаду скорой помощи. При остановке дыхания потребуется проведение непрямого массажа сердца. Если после удара болезненность сохранилась, то можно заподозрить развитие воспалительной реакции.
Невралгия
Вызвать неврит может бактериальная и вирусная инфекция. Также причиной воспалительного процесса могут стать внешние факторы: сдавливание нерва, травмы, интоксикация. Невриты нередко ассоциирую с переохлаждением.
При неврите нервы, входящие в состав солнечного сплетения, воспаляются, что и вызывает появление специфических болей в верхней части брюшной полости. Невритам подвержены люди, ведущие сидячий образ жизни, а также занимающиеся чрезмерными физическими нагрузками.
При неврите появляются характерные симптомы, а именно:
- приступ острой боли. Она приобретает колющий и сверлящий характер;
- болевой приступ может распространяться по всей брюшной полости и даже иррадиировать в область спины;
- ощущение распирания и жара в середине живота;
- стресс и физические нагрузки лишь усиливают выраженность боли.
При невралгии раздражаются нервы солнечного сплетения, клинические проявления неврита и невралгии очень похожи, провести дифференциальную диагностику поможет невролог
При солярите ткани солнечного сплетения воспаляются и раздражаются. Пациенты жалуются на жгучие сверлящие боли в районе солнечного сплетения. Наряду с этим, появляются тупые боли в области сердца и грудной клетке, тяжесть в животе, вздутие, отрыжка, изжога, запор. Солярит вызывает ощущение жара внутри живота, при этом температура тела сохраняется в норме.
Лечение солярита проводится с помощью физиотерапевтических методов, массажа, дыхательных упражнений, а также противовоспалительных и спазмолитических средств.
При неврологических нарушениях лечение включает в себя прием витаминов группы В, стимуляторы биологического происхождения, а также препараты для увеличения проводимости нервных волокон и улучшения кровотока.
Характер и локализация болей
На вопрос о том, почему болит живот в области солнечного сплетения, сможет ответить специалист после проведения комплексного обследования. Характер болевых ощущений и локализация может дать полную картину о состоянии здоровья пациента.
Боль в груди наряду с тошнотой могут свидетельствовать о таких проблемах:
- травмы и раздражения солнечного сплетения;
- воспаление желудка;
- язвенная болезнь;
- панкреатит;
- дуоденит;
- новообразования;
- гельминтоз;
- кишечные инфекции;
- пищевая интоксикация.
Боль в эпигастрии, сопровождающаяся тошнотой, чаще всего свидетельствует о гастрите
Дискомфорт под солнечным сплетением может быть связан со следующими патологическими процессами: цистит, уретрит, проблемы со стороны женской половой сферы, аппендицит, перитонит, заболевания кишечника.
Болеть выше солнечного сплетения может по таким причинам: заболевания легких, плевры, пищевода, сердца, диафрагмы. Если же дискомфорт появляется с левой стороны, то можно заподозрить проблемы с желудком, поджелудочной железой, левой почкой. Правосторонняя боль – это симптом заболеваний пищевода, печени, правой почки, мочеточника. Желчного пузыря.
Заболевания желудка как причина боли в области солнечного сплетения
Часть желудка практически находится в солнечном сплетении. Именно по этой причине патологии со стороны этого органа часто вызывают дискомфорт в районе солнечного сплетения. Болезненность может появляться при гастрите, язвенной болезни и новообразованиях.
Гастрит
Вызвать воспаление слизистой оболочки желудка может бактериальная инфекция, погрешности в питании, гельминтозы, прием некоторых лекарственных средств, злоупотребление алкогольными напитками и другое.
Дискомфорт в верхней части живота усугубляется появлением спастических болей, слабости, изжоги, тошноты и многократной рвоты. Лечением гастрита занимается гастроэнтеролог. В острый период показана щадящая диета и дробное питание.
Читайте также:
Язва
Язва – это, по сути, хронический дефект слизистой оболочки желудка. Неправильное питание, стрессовые ситуации, хронический гастрит, наследственный фактор – все это и многое другое может спровоцировать развитие язвы.
Заболевание проявляется в виде таких симптомов: тяжесть в желудке после приема пищи, тошнота, рвота, отрыжка, изжога, запор, потеря веса, метеоризм, налет на языке. Язву следует вовремя лечить, иначе могут возникнуть осложнения, требующие хирургического вмешательства.
Рак
Причины злокачественного перерождения клеток до сих пор до конца не изучены. Спровоцировать мутацию могут такие провоцирующие факторы: гастрит, язва, неправильное питание, алкоголизм, курение, наследственная предрасположенность и другое. Хронический гастрит с пониженной кислотностью и язвенная болезнь считаются предраковым состоянием.
Если новообразование имеет маленькие размеры, патологический процесс может протекать практически бессимптомно. Лишь в некоторых случаях пациенты начинают жаловаться на повышение температуры, ухудшение аппетита, отвращение к мясу и рыбе. По мере роста опухоли появляются боли в области солнечного сплетения, тошнота, рвота, быстрая насыщаемость, потеря веса.
Заболевания двенадцатиперстной кишки
Распространенным заболеванием двенадцатиперстной кишки является дуоденит – воспаление слизистой оболочки. Часто патологический процесс развивается в детском возрасте. Большую роль в формировании заболевания бактерия Helicobacter Pylori.
Помимо болей в области солнечного сплетения, появляется слабость, тошнота и рвота. Часто развивается процесс на фоне острого воспаления желудка и кишечника. Больные должны соблюдать постельный режим и в течение первых дней голодание.
Назначаются вяжущие и обволакивающие препараты, а при выраженном болевом синдроме – спазмолитики. Провоцировать дискомфорт в верхней части живота может язва кишки и новообразование.
Заболевания поджелудочной железы
Поговорим о распространенном заболевании поджелудочной железы – панкреатите. В норме ферменты железы выделяются в двенадцатиперстную кишку. При развитии воспалительного процесса ферменты активизируются непосредственно в поджелудочной железе, что приводит к разрушению тканей.
Изменение гормонального фона, желчнокаменная болезнь, язва, инфекционные процессы – все это может спровоцировать развитие панкреатита. Болезненность в области солнечного сплетения приобретает постоянный характер. Болевой синдром может приобрести опоясывающий характер и отдавать в левую часть туловища.
Острый панкреатит – это повод к госпитализации. Больные должны в первые сутки соблюдать голодание. Борьба с патологией включает в себя антибиотики, цитостатики, антиферментные средства и другое.
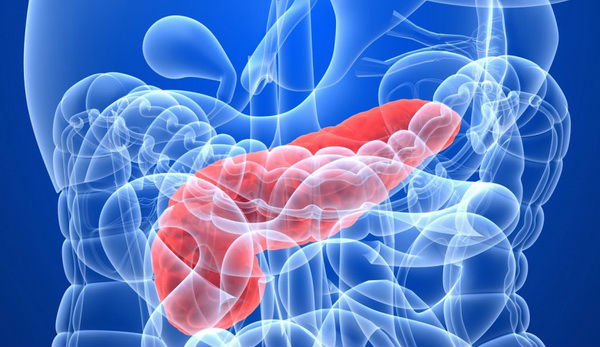
Боль в солнечном сплетении может вызвать панкреатит
Отдельно хочется упомянуть про опухолевые процессы. Дискомфорт в эпигастрии возникает лишь при достижении опухоли больших размеров. Помимо болезненных ощущений, у пациентов может появляться рвота, нарушение пищеварения, желтушность, головокружение, потливость.
Интоксикация организма пищевыми продуктами – это еще одна причина дискомфорта в области солнечного сплетения. Если отравление вызвала некачественная пища, симптомы интоксикации проявляются через два-четыре часа после употребления.
Если же все дело в ядовитых ягодах или грибах, то может пройти до двенадцати часов до появления первых симптомов. Болезненность дополняется тошнотой, рвотой, диареей, повышением температуры. От глистных инвазий также может болеть желудок. Происходит это в том случае, если личинки локализуются в этом органе.
Рези и спазмы в кишечнике могут ощущаться больным как боли в желудке. Для того чтобы растворить паразитов желудок выделяет соляную кислоту в избыточных количествах, что проявляется в виде изжоги. Также паразитарная болезнь вызывает тошноту. Для избавления от глистов следует использовать антигельминтозные препараты.
Различные локализации болей в солнечном сплетении
Для начала поговорим о заболеваниях, которые вызывают боли внизу грудной клетки под ребрами:
- пневмония. Вызвать заболевание может вирусная, бактериальная или грибковая инфекция. Боль в грудной клетке усиливается при кашле и глубоких вдохах. Состояние усугубляется появлением сухого кашля и высокой температуры;
- гастроэзофагеальный рефлюкс. Содержимое желудка забрасывается в пищевод. Острые или тупые боли в верхней части живота усугубляются появлением отрыжки и изжоги;
- межреберная невралгия. Это синдром, характеризующийся интенсивными болями в грудной клетке. Болезненность приобретает стреляющий или жгучий характер. Вдох еще больше усиливает приступ.
Поставить точный диагноз поможет специалист
Теперь рассмотрим причины дискомфорта внизу солнечного сплетения. Аднексит – воспаление яичников и маточных труб – это одна из причин такого рода болей. Симптоматика аднексита напоминает по своим проявления аппендицит. Цистит также вызывает сильные боли. Наряду с этим, появляются нарушения мочеиспускания.
Итак, боль в солнечном сплетении – это распространённый симптом самых различных заболеваний. Иногда эти патологии связаны непосредственно с солнечным сплетением, а в некоторых случаях проблема кроется в заболеваниях внутренних органов.
Часто болезненность вызывает гастрит, язвенная болезнь, панкреатит, невралгия, а также травмы. Для постановки диагноза врач учитывает характер боли, локализацию и сопутствующие симптомы. Не стоит заниматься самодиагностикой, доверьте свое здоровье квалифицированному специалисту.
vrbiz.ru
Отрыжка и боль в солнечном сплетении: причины, лечение
Солнечное сплетение — это совокупность нервов, какие объединены в узел. Болевые чувства в этом участке могут являться симптомами различных заболеваний и непатологических состояний. Боли в солнечном сплетении в сочетании с отрыжкой сужают круг возможных причин такого состояния.
 Отрыгивание с болью в грудине – симптоматика тяжёлых болезней.
Отрыгивание с болью в грудине – симптоматика тяжёлых болезней.Причины отрыжки воздухом и боли в солнечном сплетении
Неврит
Невритом называют воспалительные процессы в нервных окончаниях, что спутаны в узел. При этом возникают достаточно легко отличимые от других боли в верхней части брюшной полости. Стать причиной неприятных ощущений в этой области могут сидячий образ жизни, травмы, чрезмерные напряжения, инфекция и т. д. Характерные проявления болезни:
- острая боль, что дает о себе знать спазмами в сплетении нервных узлов;
- болезненные ощущения носят колющий или режущий характер;
- начинается приступ чуть выше пупка и разрастается на всю брюшную полость;
- боли могут простреливать в спину или поясницу;
- появляется чувство жара в брюшной полости;
- часто приступ начинается после физической активности.
Больному нужно проконсультироваться с неврологом.
Вернуться к оглавлениюСпастический колит
Спастический колит — осложнение неврита. Ему характерно развитие кишечной непроходимости, гастритов или панкреатита. Причин возникновения болезни много: от межреберной невралгии до послеоперационного спаечного процесса. Боли способны простреливать в грудину или поясницу. Болезненные ощущения проявляются в виде спазмов, при которых не эффективны препараты спазмолитического действия. Также проявлениями спастического колита считаются:
- боли в грудной клетке, что сдавливают;
- отрыжка воздухом;
- чувство тяжести в эпигастрии;
- жар (но температуры нет).
Солярит
Солярит — осложненная стадия воспалительных процессов солнечного узла. При этом возникают боли большой интенсивности сверху в брюшной полости, что проявляется, как жжение. Солнечное сплетение сильно воспалено и раздражено. Болезнь является осложнением запущенного неврита, если его не лечить.
Солярит может развиваться в острой (сильные боли, что длятся все время) и хронической стадии (болевые приступы долгое время). Болевые ощущения жгучие и сверлящие. При этом возникают такие симптомы:
- сильные давящие боль в грудине и сердце;
- тяжесть в брюшной полости;
- метеоризм;
- жар;
- изжога;
- запор;
- отрыжка;
- тошнота и рвотные позывы;
- проблемы со сном и аппетитом и т. д.
Гастрит
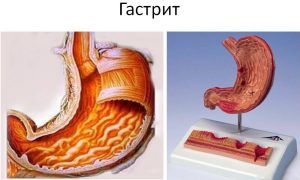 Заболевание может вызывать боль в солнечном сплетении и ряд других симптомов
Заболевание может вызывать боль в солнечном сплетении и ряд других симптомовОт того, где расположилось заболевание в органе, зависит интенсивность болей в солнечном сплетении. Когда пострадало дно органа, болезненные ощущения становятся более заметными сразу после того, как скушаешь что-либо или через некоторое время после этого. Если гастрит разместился в месте, где происходит переход желудка в двенадцатиперстную кишку, пациент жалуется на голодные боли. Боль тупая, ноющая, слабо выражена. Признаки гастрита:
- тяжесть в желудке;
- рвота;
- отрыжка воздухом;
- нарушение консистенции кала;
- пропадает желание есть;
- изжога;
- метеоризм;
- нарушения сна и т. д.
Язвы в желудке
Колющая боль в области солнечного сплетения — яркий признак язв в желудке. Проявления болезненных ощущений зависят от месторасположения язв. По проявлениям язвы напоминают гастриты.
Вернуться к оглавлениюНарушения работы двенадцатиперстной кишки
Нередко дискомфорт в солнечном сплетении появляется из-за болезней 12-перстной кишки, например, при дуодените в остром или хроническом виде. Неудовлетворительные ощущения обычно приобретают ноющий и тянущий характер и обостряются на голодный желудок или ночью. Признаки дуоденита:
- тошнота и рвота;
- упадок сил;
- отрыжка;
- температура и т. д.
При язвенной болезни двенадцатиперстной кишки пациенты жалуются на ноющую боль. Если в органе появилось новообразование, дискомфорт в солнечном сплетении схожий с язвенной болезнью. Симптоматика опухолей и язв мало отличается, поэтому образование обычно диагностируют на поздних этапах.
Вернуться к оглавлениюЗаболевания поджелудочной железы
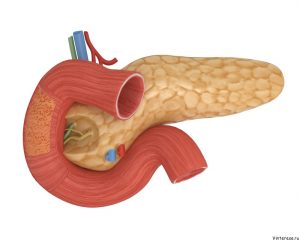 Причиной боли могут быть проблемы с поджелудочной железой
Причиной боли могут быть проблемы с поджелудочной железойПри патологии также могут появляться болезненные ощущения в области солнечного сплетения. Они сильно выражены, появляются резко. При этом появляются такие симптомы:
- тошнота и рвотные позывы;
- желчь в рвотных массах;
- отрыжка воздухом;
- нарушение стула;
- температура и т. д.
Плохое чувство может также появляться из-за опухоли в поджелудочной железе.
Вернуться к оглавлениюДиафрагмальная грыжа
Диафрагма расположена между брюшиной и грудной клеткой и является перегородкой между ними. Диафрагмальная грыжа — заболевание, при котором просвет в диафрагме растягивается и туда перемешается пищевод, что утрудняет транспортировку пищи.
Вернуться к оглавлениюОпухоли органов брюшной полости
При наличии новообразования могут возникать давящие или тянущие боли, что не стихают, и могут моментами усиливаться.
Вернуться к оглавлениюБолезни сердца
Нижние участки сердечной мышцы лежат там же, где нервный узел, поэтому его заболевания могут спровоцировать боль в солнечном сплетении. При этом больной ощущает перепады давления, постоянные замедления или ускорения пульса и т. д.
Болезненные ощущения в этой зоне характерны при ишемической болезни сердца или сердечной недостаточности. При этом ишемическая болезнь предполагает резкие жгучие боли, что простреливают к грудине, а сердечная недостаточность сопровождается ноющими или давящими болезненными ощущениями.
Вернуться к оглавлениюДиагностика и лечение
Врач проводит сбор анамнеза, визуальный осмотр и пальпацию, после чего он может определиться, какие конкретно диагностические исследования нужно проводить. Возможные методы диагностических исследований при неприятных ощущениях в солнечном сплетении и отрыжке:
- ультразвуковое обследование;
- МРТ;
- КТ;
- рентгенограмма с использованием контрастного вещества;
- лапароскопическое исследование;
- анализы крови, мочи и кала;
- бактериологический анализ;
- эзофагодуоденоскопия и т. д.
После постановки окончательного диагноза специалист назначает адекватное лечение. Обычно такими проблемами занимается гастроэнтеролог, невролог или кардиолог, но случается, что следует проконсультироваться с другими специалистами узкого профиля.
Если болезненные ощущения не сильные, купировать их можно при помощи обезболивающих средств. При острой и сильной боли необходимо немедленно обратиться к врачу, возможно, даже вызвать скорую помощь. Терапия болезни зависит от диагноза и может быть кардинально разной.
ЭТО действительно ВАЖНО! Копеечный продукт №1 для желудка и пищевода. УЗНАТЬ >>
ЭТО действительно ВАЖНО! Прямо сейчас можно узнать дешевый способ избавится от проблем с изжогой и желудочно-кишечным трактом… УЗНАТЬ >>
ЭТО действительно ВАЖНО! Изжогу нельзя запускать – это грозит раком пищевода. Лучше перестраховаться и избавиться от изжоги навсегда… УЗНАТЬ >>
ВАЖНО ЗНАТЬ! Даже ‘запущенную’ изжогу можно вылечить дома, без операций и больниц. Просто прочитайте что говорит Елена Самохина читать рекомендацию…
Судя по тому, что вы сейчас читаете эти строки – победа в борьбе с заболеваниями желудочно-кишечного тракта пока не на вашей стороне…
И вы уже думали о хирургическом вмешательстве? Оно и понятно, ведь желудок – очень важный орган, а его правильное функционирование – залог здоровья и хорошего самочувствия. Частая изжога, икота, отрыжка, ГЭРБ… Все эти симптомы знакомы вам не понаслышке.
Но возможно правильнее лечить не следствие, а причину? Рекомендуем историю Елены Самохиной, как можно вылечить вышеперечисленные проблемы… Читать статью >>
proizjogu.ru
дискомфорт, постоянное напряжение, беспокойство и зуд
Содержание статьи:
Любые тревожные сигналы, которые подает организм, требуют внимания. Задуматься заставляет симптом, когда чешется солнечное сплетение. Обычно этот признак говорит о наличии некоторых заболеваний, а также нехватки ферментов в организме.
Симптомы неприятных ощущений

Боль в районе солнечного сплетения свидетельствует о проблемах с внутренними органами
Кроме зуда в области солнечного сплетения возникают другие сопутствующие симптомы: возможна тошнота, рвота, общая слабость организма. Также нередко возникает жжение в районе пищевода или желудка. Это говорит о проблемах внутренних органов, так как само солнечное сплетение болеть не может — оно является лишь приемником нервных импульсов.
Пациент чувствует постоянное беспокойство и раздражительность, находится в стрессовом состоянии. Зудящее ощущение часто локализуется слева от сплетения, что помогает точнее определить, какой из органов подает сигнал о патологических процессах. С правой стороны может возникнуть легкое покалывание с затруднениями глубокого вдоха.
Причины дискомфорта в области солнечного сплетения
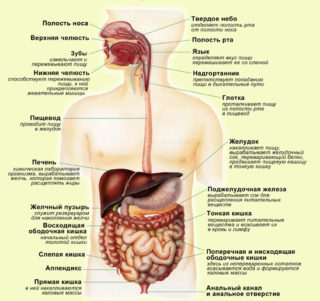
Строение пищеварительной системы
Дискомфортное чувство в области солнечного сплетения говорит о том, что пора обратиться за консультацией к специалисту. Признак может стать следствием различных серьезных заболеваний.
Болезни органов пищеварения
Когда начинается недуг в пищеварительной системе, дискомфорт в районе солнечного сплетения имеет сопутствующие признаки:
- рефлюкс, регулярно начинает тошнить;
- сильное чувство голода;
- жжение во время еды и на голодный желудок;
- болевой синдром иррадиирует в правый и левый бок.
 Такие симптомы указывают на проблемы с поджелудочной железой, печенью либо желудком. При первом появлении перечисленных признаков можно заподозрить вероятность развития гастрита, дуоденита, холецистита, гепатита, дисбактериоза, наличия полипов и кишечной непроходимости.
Такие симптомы указывают на проблемы с поджелудочной железой, печенью либо желудком. При первом появлении перечисленных признаков можно заподозрить вероятность развития гастрита, дуоденита, холецистита, гепатита, дисбактериоза, наличия полипов и кишечной непроходимости.Постоянное напряжение в области солнечного сплетения появляется во время различных патологий желудочно-кишечного тракта.
- язва или гастрит желудка — сначала появляется кислая отрыжка;
- заболевания двенадцатиперстной кишки;
- панкреатит хронической формы.
В зависимости от того, в каком месте локализуется боль, можно заподозрить наличие конкретных заболеваний. Например, боль выше солнечного сплетения — язва, гастрит, воспаление; ниже — ущемление ободочной кишки или пупочной грыжи.
Проблемы с легкими и дыхательной системой
Беспокойство может быть вызвано со стороны дыхательной системы. Например, при травме ребер, воспалении легких, ларинготрахеите. Эти заболевания прогрессируют ночью, сопровождаются кашлем. Жжение и зуд в нервном узле может свидетельствовать о серьезных онкологических патологиях.
Причины дискомфорта в области солнечного сплетения настолько очевидны, что упустить их из виду невозможно. Порой даже простое переедание вызывает тяжесть и зуд в грудине.
Патологии сердечно-сосудистой системы
 Болезни сердца и сосудов часто являются следствием иррадиирования боли в солнечное сплетение. Если больной чувствует сдавливающие или режущие жгучие боли, возможно, развивается предынфарктное состояние.
Болезни сердца и сосудов часто являются следствием иррадиирования боли в солнечное сплетение. Если больной чувствует сдавливающие или режущие жгучие боли, возможно, развивается предынфарктное состояние.
Аритмия также может вызывать кратковременный болевой синдром в левой части грудной клетки. Появляется тянущее ощущение в левой части грудной клетки.
Поражения, связанные с нервной системой
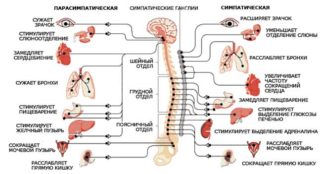
ВСД — совокупность симптомов, в развитии которых принимает участие вегетативная нервная и сердечнососудистая система
Часто стрессы, страх и другие нарушения вызывают болезни центральной нервной системы.Симптомы обычно проявляются именно в области солнечного сплетения. Неприятные ощущения могут вызывать такие заболевания:
- Солярит. Происходит перебой в работе чревного нерва, проявляется интенсивной болью.
- Неврозы приобретенного и врожденного типа. Возникает ощущение покалывания справа или слева грудины. Наблюдается общая тревога.
- Невралгия сопровождается резкими приступами болевого синдрома. Чувствительность конечностей не нарушается, может появиться незначительная слабость.
- ВСД (вегето-сосудистая дистония) с нарушением работы сосудов.
- Злокачественная опухоль проявляется сильной длительной болью в солнечном сплетении, возможен резкий паралич верхних или нижних конечностей.
Сильные поражения в нервной системе сопровождаются интенсивной глубокой болью в груди. Иногда этот симптом можно спутать с сердечным приступом и другими кардиологическими нарушениями.
Остеохондроз и грыжа грудного отдела позвоночника
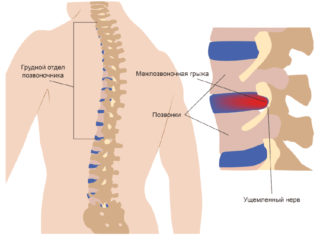
Грыжа грудного отдела позвоночника
В случае появления выпячивания межпозвоночных дисков сжимается нерв, поэтому болевой синдром отдает в эпигастральную часть. Если патология связана с остеохондрозом, острые ощущения возникают крайне редко. Следующие симптомы подтверждают, что проблема возникла именно из-за заболеваний спины:
- Боль усиливается во время движения: при ходьбе, разворотах туловища, физических нагрузках.
- Колоть может до приема пищи и после, иногда отдает на горло, поэтому можно заподозрить простуду.
- Помимо локализации ощущений в солнечном сплетении, боль чувствуется в спине и ребрах.
Подобный признаки возникают и при ранее перенесенных травмах любого отдела спины.
Болезненность после травм
Причины неприятных ощущений в области солнечного сплетения у людей, занимающихся спортом, чаще всего вызваны травмами грудной клетки. Например, при сильном ударе в область между ребер, во время неудачного падения или рывка человек не может разогнуться, ему трудно дышать.
В таком случае пострадавшему нужно вызвать скорую помощь.
Физические нагрузки и тесная одежда

Ношение тугих корсетов может спровоцировать дискомфорт в области солнечного сплетения
Проявление жжения или сдавливания в чревной зоне одинаково возможно как у женщин, так и у мужчин. При отсутствии заболеваний причиной становится обычная усталость, постоянные нагрузки с телесными повреждениями или ношение сдавливающей тесной одежды (корсетов, утягивающего белья при беременности).
Всегда появляется ноющая боль, при которой рекомендовано исключить любое напряжение тела и сдавливание грудного отдела. Если регулярное ношение давящего бандажа сопровождается неприятным чувством, необходимо его периодически снимать. После физкультурных занятий, неудачных наклонов подобные симптомы могут появиться у ребенка.
Методы диагностики
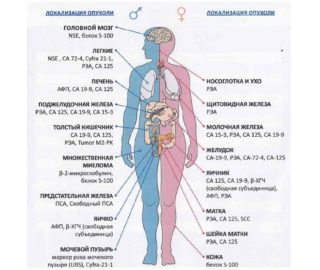
Нормы и расшифровка онкомаркеров
Чтобы правильно поставить диагноз и определить точное место локализации боли, врач должен быть опытным профессионалом. Обычно уточнение патологии происходит в течение несколько дней. Состоит из нескольких этапов.
- Сбор анамнеза и постановка общей клинической картины болезни. Производится опрос пациента, уточняется характер боли и ее точное место, анализируется психосоматика и длительность синдрома.
- На основании полученных данных назначается общий анализ крови и мочи, кровь из вены на наличие инфекции в организме, кровь на онкомаркер. Обязательно пациент должен пройти рентген и компьютерную томографию зоны, где локализуется боль.
- По результатам и определяется заболевание, его характер и стадия развития.
При выявлении, угрожающих жизни патологий назначают МРТ проблемной зоны грудного отдела.
Ни в коем случае не пытайтесь устранять болевые ощущения с помощью народных средств без предварительной консультации врача. Употребление некоторых настоек и растворов может усугубить ситуацию и вызвать аллергию.
В зависимости от диагноза будет отличаться способ лечения, который может быть консервативным или хирургическим. Основанием для выбора метода терапии является тяжесть заболевания.
Любые признаки, вызывающие неприятные чувства в районе солнечного сплетения, нельзя оставлять без внимания. Возможно, развивается опасное заболевание, которое легче лечить на ранних стадиях.
nogostop.ru













 Шейный лимфаденит подразделяется на:
Шейный лимфаденит подразделяется на:
 Важно помнить, что использование народных методов может как помочь в лечении и ускорить выздоровительный процесс, так и навредить.
Важно помнить, что использование народных методов может как помочь в лечении и ускорить выздоровительный процесс, так и навредить.
 Возможно, вас заинтересует статья о целебных свойствах и вреде настойки эхинацеи.
Возможно, вас заинтересует статья о целебных свойствах и вреде настойки эхинацеи.


 (3 оценок, средняя 4,33 из 5)
(3 оценок, средняя 4,33 из 5)


 Если у пациента при касании воспаленного шейного лимфоузла появляется болевой синдром, наблюдается слабость и озноб, именно в это время следует прекратить или хотя бы существенно сократить какие-либо физические нагрузки. Лучше всего будет некоторое время соблюдать постельный режим, по крайней мере, до улучшения общего состояния пациента. Чаще всего боль появляется только в том случае, если заболевание перешло в последнюю стадию, и начались воспалительные процессы. В таком случае, без медикаментозного лечения не обойтись.
Если у пациента при касании воспаленного шейного лимфоузла появляется болевой синдром, наблюдается слабость и озноб, именно в это время следует прекратить или хотя бы существенно сократить какие-либо физические нагрузки. Лучше всего будет некоторое время соблюдать постельный режим, по крайней мере, до улучшения общего состояния пациента. Чаще всего боль появляется только в том случае, если заболевание перешло в последнюю стадию, и начались воспалительные процессы. В таком случае, без медикаментозного лечения не обойтись. правильное питание. Нормальный дневной рацион не менее важный, чем предыдущие процедуры. Необходимо стараться есть как можно больше овощей и фруктов, которые будут стимулировать повышение иммунитета.
правильное питание. Нормальный дневной рацион не менее важный, чем предыдущие процедуры. Необходимо стараться есть как можно больше овощей и фруктов, которые будут стимулировать повышение иммунитета.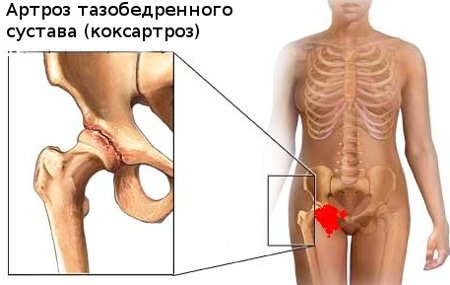





 Коксартроз тазобедренного сустава – одна из наиболее распространённых патологий опорно-двигательного аппарата человека. Лечить его можно не только лекарствами, уколами или при помощи операций, но и народными средствами.
Коксартроз тазобедренного сустава – одна из наиболее распространённых патологий опорно-двигательного аппарата человека. Лечить его можно не только лекарствами, уколами или при помощи операций, но и народными средствами. При коксартрозе можно использовать и лечение мёдом. Особенно такое средство окажется полезным при наступлении болей, а приготовить его довольно просто.
При коксартрозе можно использовать и лечение мёдом. Особенно такое средство окажется полезным при наступлении болей, а приготовить его довольно просто.



 место. Выстоянное в течение месяца средство принимают перед едой в количестве 30 капель. Настойка подходит и для наружного применения.
место. Выстоянное в течение месяца средство принимают перед едой в количестве 30 капель. Настойка подходит и для наружного применения.





















 Загрузка…
Загрузка…






 Иногда остит развивается и после закрытых травм (переломов и пр.), если гематома по каким-то причинам не рассосалась. Разлагающиеся сгустки крови внутри тканей могут вызвать хроническое местное воспаление, распространяющееся и на кость.
Иногда остит развивается и после закрытых травм (переломов и пр.), если гематома по каким-то причинам не рассосалась. Разлагающиеся сгустки крови внутри тканей могут вызвать хроническое местное воспаление, распространяющееся и на кость.
 Другие симптомы характерны для любого воспалительного процесса:
Другие симптомы характерны для любого воспалительного процесса: Для диагностики и подтверждения диагноза у детей и взрослых могут потребоваться анализы крови и мочи. Специалист может направить пациента на биопсию костной ткани. Вместе с этим больной проходит различные пробы на наличие бактериальной микрофлоры и иммунологические исследования. Только в этом случае болезнь удается правильно определить и назначить адекватное лечение.
Для диагностики и подтверждения диагноза у детей и взрослых могут потребоваться анализы крови и мочи. Специалист может направить пациента на биопсию костной ткани. Вместе с этим больной проходит различные пробы на наличие бактериальной микрофлоры и иммунологические исследования. Только в этом случае болезнь удается правильно определить и назначить адекватное лечение. Бороться с патогенной микрофлорой в очаге помогают и ультразвуковая обработка полостей, дренирование очага и применение современных антибиотиков для подавления развития бактерий. После этого следует курс поддерживающей терапии и сопутствующих методов (физиолечение, прием витаминов и т.п).
Бороться с патогенной микрофлорой в очаге помогают и ультразвуковая обработка полостей, дренирование очага и применение современных антибиотиков для подавления развития бактерий. После этого следует курс поддерживающей терапии и сопутствующих методов (физиолечение, прием витаминов и т.п).




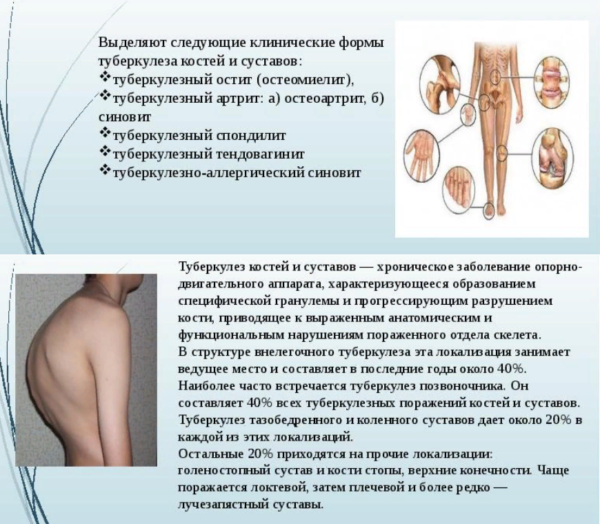
 Подробно узнать о туберкулезе позвоночника можно в статье на нашем сайте. Рекомендуем ознакомиться с самой подробной информацией об этом заболевании, его симптомах, путях распространения инфекции, методиках лечения.
Подробно узнать о туберкулезе позвоночника можно в статье на нашем сайте. Рекомендуем ознакомиться с самой подробной информацией об этом заболевании, его симптомах, путях распространения инфекции, методиках лечения.




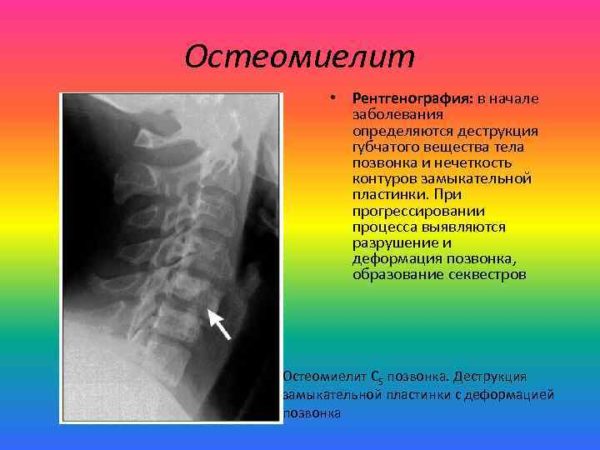
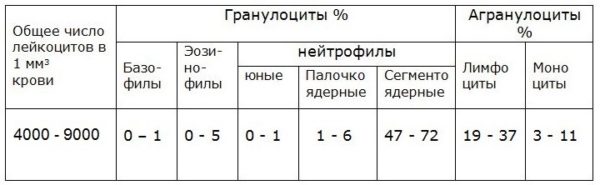














 Некротизирующий фасциит (Некротический фасциит)
Некротизирующий фасциит (Некротический фасциит)



 Не особо распространенный метод решения проблемы гонартроза. Артродезирование подразумевает полное удаление признака болей — то есть происходит устранение деформированной хрящевой ткани. Для этого ногу закрепляют в неподвижном положении, коленный сустав фиксируют под углом примерно в 5-10 градусов и изменении положения бедренной кости. Это дает срастание большой берцовой кости с бедренной и надколенником, образуя анкилоз.
Не особо распространенный метод решения проблемы гонартроза. Артродезирование подразумевает полное удаление признака болей — то есть происходит устранение деформированной хрящевой ткани. Для этого ногу закрепляют в неподвижном положении, коленный сустав фиксируют под углом примерно в 5-10 градусов и изменении положения бедренной кости. Это дает срастание большой берцовой кости с бедренной и надколенником, образуя анкилоз. Чаще всего артроскопию сустава проводят на средней степени коленного артроза: в это время боли уже достаточно сильны, но суставной хрящ еще сохраняет свою функциональность и структуру. Операция направлена на устранение болей, вызываемых отмираемыми останками хрящевой ткани, которые причиняют болезненные синдромы суставу. Хирург избавляется от этих «останков» хрящевого аппарата с помощью артроскопа, проводя несложное оперативное вмешательство. Длительность положительных эффектов составляет порядка двух-трех лет, что, разумеется, мало, но тем не менее дает человеку возможность избавиться от артрозных болей в колене и взяться за лечение более ответственно.
Чаще всего артроскопию сустава проводят на средней степени коленного артроза: в это время боли уже достаточно сильны, но суставной хрящ еще сохраняет свою функциональность и структуру. Операция направлена на устранение болей, вызываемых отмираемыми останками хрящевой ткани, которые причиняют болезненные синдромы суставу. Хирург избавляется от этих «останков» хрящевого аппарата с помощью артроскопа, проводя несложное оперативное вмешательство. Длительность положительных эффектов составляет порядка двух-трех лет, что, разумеется, мало, но тем не менее дает человеку возможность избавиться от артрозных болей в колене и взяться за лечение более ответственно. Одним из самых распространенных и широко применяемых методов лечения коленного артроза является эндопротезирование. Это операция по замене пораженного коленного сустава на искусственный протез. Назначаться оперативное решение может на средних и последних стадиях гонартроза. Протез сустава изготавливается из керамики, металла, высокопрочного пластика. Длительность положительного эффекта составляет порядка 10-15 лет, в некоторых случаях до 20 лет. Операция весьма дорогостоящая, но с каждым годом её стоимость снижается.
Одним из самых распространенных и широко применяемых методов лечения коленного артроза является эндопротезирование. Это операция по замене пораженного коленного сустава на искусственный протез. Назначаться оперативное решение может на средних и последних стадиях гонартроза. Протез сустава изготавливается из керамики, металла, высокопрочного пластика. Длительность положительного эффекта составляет порядка 10-15 лет, в некоторых случаях до 20 лет. Операция весьма дорогостоящая, но с каждым годом её стоимость снижается.











 при третьей степени остеоартроза коленного сустава, когда хрящевая ткань уже полностью разрушена, обезболивающие средства не действуют или дают недостаточный эффект, а самое главное, что боли возникают уже даже не при движениях, а в покое и по ночам, за счет чего оперативное вмешательство — единственный выход в такой ситуации;
при третьей степени остеоартроза коленного сустава, когда хрящевая ткань уже полностью разрушена, обезболивающие средства не действуют или дают недостаточный эффект, а самое главное, что боли возникают уже даже не при движениях, а в покое и по ночам, за счет чего оперативное вмешательство — единственный выход в такой ситуации; На второй степени артроза колена артроскопическая операция с целью удаления поврежденного хряща и хондропластики позволяет в значительной степени повысить уровень жизненной активности пациента и на незначительное время избавить пациента от неприятных ощущений.
На второй степени артроза колена артроскопическая операция с целью удаления поврежденного хряща и хондропластики позволяет в значительной степени повысить уровень жизненной активности пациента и на незначительное время избавить пациента от неприятных ощущений. Артродез колена заключается в полном обездвижении данного сустава путем удаления хряща. Эта процедура предусматривает фиксацию нижней конечности в наиболее удобном положении и дальнейшее удаление хрящевой ткани, вследствие чего происходит постепенное срастание надколенника, бедренной и большой берцовой кости. Это достаточно радикальный метод, поэтому к такой операции прибегают только в исключительных случаях.
Артродез колена заключается в полном обездвижении данного сустава путем удаления хряща. Эта процедура предусматривает фиксацию нижней конечности в наиболее удобном положении и дальнейшее удаление хрящевой ткани, вследствие чего происходит постепенное срастание надколенника, бедренной и большой берцовой кости. Это достаточно радикальный метод, поэтому к такой операции прибегают только в исключительных случаях.













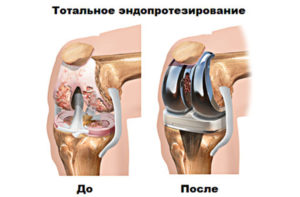



 Ладьевидная кость на своей задней поверхности имеет вогнутую суставную поверхность. С ее помощью происходит соединение с головкой таранной кости. На передней поверхности ладьевидной кости есть клиновидная суставная поверхность, которая предназначена для сочленения с клиновидными костями в количестве трех штук.
Ладьевидная кость на своей задней поверхности имеет вогнутую суставную поверхность. С ее помощью происходит соединение с головкой таранной кости. На передней поверхности ладьевидной кости есть клиновидная суставная поверхность, которая предназначена для сочленения с клиновидными костями в количестве трех штук. Диагноз подтверждается на основе анамнеза, спектра жалоб пациента, осмотра и результатов рентгена. В наиболее сложных ситуациях должны быть проведены такие исследования, как компьютерная томография, сцинтиография.
Диагноз подтверждается на основе анамнеза, спектра жалоб пациента, осмотра и результатов рентгена. В наиболее сложных ситуациях должны быть проведены такие исследования, как компьютерная томография, сцинтиография. Заболевание прогрессирует в результате действия причин, провоцирующих нарушения кровоснабжения костных структур. В качестве них могут выступать:
Заболевание прогрессирует в результате действия причин, провоцирующих нарушения кровоснабжения костных структур. В качестве них могут выступать:


 Перелом scaphoideum относится к переломам кисти, значит она вся подлежит фиксации
Перелом scaphoideum относится к переломам кисти, значит она вся подлежит фиксации Использование винта Герберта для стабилизации отломков ладьевидной кости
Использование винта Герберта для стабилизации отломков ладьевидной кости





 Сустав можно вывихнуть из-за подворачивания стопы.
Сустав можно вывихнуть из-за подворачивания стопы. Перед вправлением вывиха делается местное обезболивание.
Перед вправлением вывиха делается местное обезболивание. После получения травмы в месте повреждения заметна торчащая кость.
После получения травмы в месте повреждения заметна торчащая кость.