Болит поясница немеет нога – что это такое, как лечить, почему немеет нога от боли в пояснице, к кому обратиться
что делать, как избавиться от проблемы?
Патологии позвоночника опасны тем, что при них активно вовлекается в болезненный процесс нервная ткань. Это способно проявляться не только болями, но и онемением, потерей чувствительности конечностей. Распространена ситуация, когда болит спина и немеет правая нога. В материале рассмотрены причины того, почему это происходит, как избавиться от явления.
Симптомы и характер боли/онемения
Боль в спине и онемение ног возникают одновременно, или сначала боль, затем потеря чувствительности конечностей. Характерные черты дискомфорта таковы:
- Проявляется после длительного нахождения в неподвижности – нарастает постепенно;
- Появляется сразу после нагрузок – боли средней интенсивности, онемение кратковременное;
- Появляется резко после определенного движения – боль сильная, острая, онемение сильное, но кратковременное;
- Дискомфорт локализован в пояснично-крестцовом отделе;
- Онемение распространяется чаще только на одну конечность, но иногда и на обе сразу.
Характер болезненных ощущений достаточно острый, они локализованы в пояснице, имеют среднюю или высокую интенсивность, нарастают. Онемение не слишком долговременное, не полное. Конечности сохраняют подвижность, но теряют чувствительность, которая восстанавливается после массажа. Может проявляться как покалывание, чувство холода в конечностях.

Причины
Состояние становится частым и выраженным при наличии патологии. Развивается оно потому, что в позвоночнике происходит компрессия (сдавливание) нервного корешка, что вызывает боль. Если этот нерв передает сигналы в конечность, то боль может эродировать в нее, а может происходить потеря чувствительности. По причине того, что в разные конечности сигналы передают разные нервы, нога деревенеет только одна (редко при множественном защемлении – обе сразу).
Возникать это может при следующих заболеваниях:
- Радикулит – ущемление нервной ткани в пояснице;
- Синдром «конского хвоста» — ущемление нервной ткани в крестце;
- Гипертонус, спазм мышц – при нагрузках либо гиподинамии мускулы защемляют нерв;
- Протрузия, грыжа – выступившее в спинно-мозговой канал пульпозное ядро защемляет нерв;
- Остеохондроз – разрушение межпозвоночного диска ведет к компрессии самими позвонками;
- Смещение позвонков – зажатие ими нервного корешка;
- Перелом, травма – повреждение самого нерва, либо травмирование, компрессия прилежащими тканями.
Онемение, боли считаются основными симптомами перечисленных патологий. В редких случаях такая клиническая картина возникает при наличии новообразований в области позвоночника.
к содержанию ↑Провоцирующие факторы
Симптоматика развивается при наличии ряда провоцирующих факторов:
- Переохлаждение, падение иммунитета;
- Длительная гиподинамия, статическая нагрузка;
- Излишняя физическая нагрузка, подъем тяжестей;
- Неловкие, чрезмерно резкие движения, повороты корпуса в поясничной области;
- Сон в неудобной позе;
- Ношение неудобной обуви, высоких каблуков;
- Сезонные обострения хронических заболеваний;
- Нарушения питания, прекращение поступления в организм нормального количества полезных веществ;
- Стрессы, нервное перенапряжение, потрясение;
- Набор веса, оказывающий дополнительную нагрузку на позвоночник.
Исключение перечисленных факторов риска значительно снижает вероятность развития патологического процесса.

Диагностика
Состояние диагностирует невролог, ортопед, вертебролог. В ходе диагностики применяются методы:
- Беседа с пациентом для сбора анамнеза, оценки симптоматики патологии;
- Мануальный осмотр – некоторые патологии обнаруживаются на стадии пальпации;
- Рентгенограмма – позволяет визуализировать прямые, косвенные признаки патологий;
- МРТ, КТ – позволяют оценить состояние мягких тканей, не видимое на рентгенограмме.
Все методы необходимы не всегда – иногда достаточно мануального, визуального осмотра, чтобы поставить диагноз. В других случаях дополнительно требуется электронейрограмма для оценки состояния нервной ткани.
к содержанию ↑Что делать?
Для снятия дискомфорта в спине используются:
- Нестероидные противовоспалительные препараты (Нурофен, Ибупрофен, Нимесулид) по 1 таблетке по мере необходимости, не более 4 в сутки;
- Анальгетики (Анальгин) строго по необходимости, разово, по 1 таблетке;
- НПВС-мази (Найз, Диклофенак, Вольтарен) наносить на болезненную область три раза в день;
- НПВС инъекционно (Диклофенак) внутримышечно в индивидуальной дозировке разово;
- Анальгетик Баралгин инъекционно внутримышечно в индивидуальной дозировке разово.
Онемение ног снимается по мере исчезновения отека, компрессии нервного корешка. Избавить от него помогут несколько методов:
- Лечь на пол перед стулом, положить на него ноги, так, чтобы поясница прислонилась к полу;
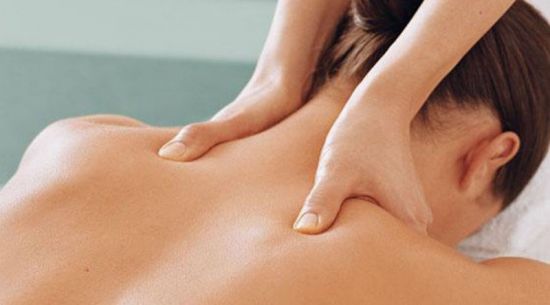
- Самостоятельный массаж поясницы, нормализующий кровоснабжение;
- Хронические, частые онемения устраняются курсовым массажем, регулярным выполнением лечебной гимнастики, физиотерапией по назначению врача;
- Согревание перцовым пластырем, нанесением мази Тигровый бальзам позволяет нормализовать питание тканей, передачу нервных импульсов, потому избавит от онемения.
Обострение остеохондроза пролечивается курсовым приемом НПВС-таблеток (Ибупрофен) по 1 штуке 2-3 р./сутки, нанесением мази Диклофенак трижды в сутки. Терапия дополняется назначением хондропротекторов (Хондроксид) перорально (1-2 шт./сутки), в виде мази (2-3 нанесения/сутки). Назначается магнитотерапия, СВЧ, электрофорез. На стадии реабилитации показаны массажи, ЛФК, позволяющие освободить зажатую нервную ткань, укрепить мышечный корсет, восстановить питание тканей, передачу нервных импульсов.
Если медикаментозное лечение не помогает, назначается хирургическое вмешательство открытым методом. В ходе него выполняются манипуляции:
- Высвобождение зажатого нервного окончания;
- Установка импланта межпозвоночного диска;
- Закрепление смещенных позвонков в нормальном положении с помощью скобы.
При грыже межпозвоночного диска обострение снимается тем же способом, что при остеохондрозе. Но в большем числе случаев необходимо хирургическое вмешательство. В ходе него грыжа удаляется, а пораженный межпозвоночный диск заменяется имплантом.

Чем опасно?
Основная опасность перечисленных патологий в их прогрессировании. Сначала ноги отнимаются на короткое время, в незначительной степени. Со временем длительность, выраженность онемений может нарастать по мере нарастания степени компрессии. При запущенной патологии вероятен паралич (обратимый/необратимый, длительный/кратковременный). Достаточно часто формируется устойчивый болевой синдром.
к содержанию ↑Вывод
Симптоматика свидетельствует о серьезных нарушениях, способных негативно сказываться на качестве жизни по мере прогрессирования. Важно своевременно начать лечение патологии для сохранения полной подвижности и нормального качества жизни. Нельзя игнорировать симптомы, так как прогрессирование может протекать достаточно быстро.
columna-vertebralis.ru
При болях в пояснице немеет нога
Здравствуйте! После проведения КТ невролог рекомендовал обратиться за консультацией к нейрохирургу. Симптомы: онемение в левой ноге по протяженности нерва по внешней стороне и периодично резервирующие боли в пояснице в области копчика. Консервативные методы снимают боли, но чувствительность в ноге не восстанавливается. Каковы показания к операции, реально ли восстановление чувствительности и сколько времени занимает послеоперационная реабилитация? На серии КТ: Поясничный отдел позвоночника имеет нормально выраженный лордоз. Тела позвонков имеют нормальную конфигурацию и трабекулярную структуру. Костно-деструктивных изменений в позвонках исследуемого отдела не выявлено. Определяется умеренно выраженный субхондральный остеосклероз замыкательных пластин тел позвонков. Через верхние замыкательные пластины L2, LЗ определяются интравертебральные грыжи (Шморля) до 0,6 см в диаметре, глубиной до 0,3 см. В сегменте L4-L5 определяется задняя симметричная протрузия межпозвонкового диска до 0,3 см. Передняя стенка дурального мешка поддавлена. Размер позвоночного канала на этом уровне – 1,6×1,3 см. В сегменте L5-S1 так же определяется задняя симметричная протрузия межпозвонкового диска до 0,3 см. Размер позвоночного канала на этом уровне – 1,4×0,9 см. Задний край диска частично склерозирован. Деструктивных изменений в дисках не выявлено. В остальных отделах позвоночный канал просматривается на всем протяжении, линейные размеры не уменьшены. Межпозвонковые отверстия нормальных размеров, без признаков компрессии нервных корешков. Дугоотросчатые суставы обыкновенной формы. Патологических изменений в мягких тканях не выявлено. Заключение: КТ картина дегенеративно-дистрофических изменений 15 поясничном отделе позвоночника по типу межпозвонкового остеохондроза, спондилёза. Протрузии межпозвонковых дисков L4-S1, с признаками абсолютного стеноза позвоночного канала на уровне L5-S1. ЭЭД – 4,5 мЗв
medotvet.me
причины и лечение болей в спине и онемения ног
Людям разного возраста приходится сталкиваться с неприятным состоянием, когда немеют ноги и болит поясница. Когда причина кроется в долгом сидении в неудобной позе, это неопасно и онемение быстро проходит, но если дело в заболеваниях разного характера, нужно срочно заняться их лечением. При каких же заболеваниях немеют ноги с болями в пояснице, а также в каких еще ситуациях могут возникать эти симптомы?
Физиология возникновения болей в спине и онемения ног
К врачам с жалобами на онемение правой/левой ноги, при котором болит поясница, нередко обращаются старики. Причина в возрасте, а именно изношенности костной системы и накопленных заболеваний. К сожалению, в последние годы эта симптоматика молодеет, и даже у молодого парня или девушки может болеть спина и неметь одна или обе ноги сразу. Часто дело в сидячем образе жизни, так как многие вынуждены работать в офисах и не имеют времени на занятия спортом. Кровообращение нарушается, в пояснице появляются ноющи боли, а нижние конечности немеют и даже отекают.
Усугубить ситуацию или поспособствовать онемению при болях в спине могут частые и резкие перепады температуры, поэтому нужно всегда одеваться по погоде. Если вы регулярно занимаетесь спортом, а у вас онемела нога и заболела поясница, вероятно вы переусердствовали. Чрезмерные нагрузки могут негативно сказаться на организме.
Стрессы – еще один провоцирующий фактор, из-за которого у людей иногда немеет правая/левая нога и болит нижняя часть спины. Все дело в нарушении функционирования нервной системы. Если же онемение в ногах с дискомфортом в пояснице сохраняется дольше двух-трех дней, скорее всего, причина в заболевании.
Видео
Какие заболевания провоцируют онемение ног и боли в поясничном отделе
В большинстве случаев боли в пояснице с онемением нижних конечностей обусловлены такими заболеваниями, как остеохондроз, межпозвоночная грыжа и протрузии. Последние приводят к интенсивным болевым ощущениям из-за пережатия нервных окончаний. Боль разливается по спине и отдает в ноги, которые также немеют. Пострадавший при этом ощущает жжение, покалывание и холод. При таком состоянии онемение в ногах хуже болей, так как указывает на протекание атрофических процессов.
Читайте также
Воспаления седалищного нерва, вызванные разными причинами, способствуют его разрастанию, в результате чего мышцы перенапрягаются и обуславливают боль в пояснице. Дополнительно могут онеметь и ноги.
Среди других нарушений, провоцирующих боль в поясничном отделе с онемением ног (особенно при ходьбе), выделяют:
- спондилолистез;
- спондилит;
- спондилоартроз.
Все они вызывают застойные явления и ограничивают подвижность ног в суставах. Поспособствовать болям внизу спины и онемению нижних конечностей могут туберкулез и опухоли в области позвоночного столба. Все дело в воспалительном поражении седалищного нерва.
Эффективная терапия – какой она должна быть?
Медики лечат боли в пояснице при онемении ног медикаментами местного и общего воздействия. Среди них противовоспалительные средства, болеутоляющие, стимуляторы процессов обмена и лекарства для регулирования циркуляции крови. Препараты бывают в форме таблеток, мазей, гелей и составов для инъекций, а врачи выбирают их с учетом индивидуальных особенностей.
Без физиотерапевтических процедур вылечить боль в пояснице, когда немеет нога, было бы непросто, поэтому специалисты часто назначают такие вспомогательные мероприятия, как:
- магнитная терапия;
- воздействие диадинамическими токами;
- фонофорез;
- лечебная гимнастика;
- массажи.
Иногда требуется иглоукалывание и мануальная терапия, а некоторым даже помогают народные методы, хотя врачи не рекомендуют их использовать из-за непредсказуемости эффекта.
Важную роль играет и профилактика, устраняющая провоцирующие факторы, из-за которых немеют ноги и проявляется боль в спине. Следует избегать переохлаждения и сквозняков, не переусердствовать с физическими нагрузками (особенно это касается подъема тяжестей).
Женщинам, которым удалось избавиться от онемения ног с болями в пояснице, следует реже ходить в обуви на высоких каблуках (она смещает центр тяжести и нагружает позвоночник). Важно также правильное питание, включающее продукты со всеми важными витаминами и микроэлементами.
www.sportobzor.ru
Немеет левая нога и болит поясница
Практически каждый человек сталкивался с неприятным состоянием, когда болит поясница и немеют ноги. Ошибочно думать, что подобные изменения в организме связаны с долгим пребыванием тела в неудобном положении, очень часто они являются первопричиной развития серьезного заболевания. Очень важно своевременно обратить внимание на любое болезненное состояние организма, обратиться к доктору и своевременным лечением предотвратить развитие тяжелой болезни.
Оглавление [Показать]Возможные причины
Чаще всего за врачебной помощью при болях в пояснице обращаются пожилые люди. Причина указанного недомогания у такой категории пациентов — это многолетняя физическая нагрузка, изношенность костной системы в силу возраста, накапливаемые в организме болезни. В последнее время замечена тенденция «омоложения» такого болезненного состояния, и к врачам уже обращаются люди молодого и среднего возраста. В чем же заключаются причины болей в поясницы и онемения ног?
- Неправильное или неудобное положение тела, которое провоцирует нарушение кровообращения и, как следствие, появление ноющей боли в области поясницы и отекание или онемение нижних конечностей.
- Остеохондроз, а также другие болезни позвоночника.
- Воспалительный процесс седалищного нерва — при повреждении или воспалении седалищного нерва происходит его увеличение, это провоцирует напряжение в мышцах и, как следствие, боль.
- Резкая перемена температурных режимов тела.
- Физическая нагрузка постоянного или усиленного характера, которая вызывает общую слабость организма.
- Причины у женщин могут быть связаны с беременностью. Очень часто боль в пояснице, а также онемение нижних конечностей проявляется до родов или после них, провоцирует болезненное состояние чрезмерная н
sustav-help.ru
Болит поясница отнимаются ноги | Медик тут!
Если боль в пояснице отдает в ногу, в первую очередь думают о люмбаго (ишиасе) или радикулите. Особенно, если пальцы немеют, и нога «подволакивается» и ноет. Чаще всего так и бывает. И мало кто помнит, что подобная симптоматика может быть и при других заболеваниях, например, при остром аппендиците.

Важно: О редких заболеваниях, приводящих к появлению описываемого нами синдрома, забывать не следует.
Болевой синдром в пояснице, связанный с заболеванием позвоночника и распространяющийся на нижнюю конечность, называется люмбоишиалгией.
При дегенеративном процессе в поясничном отделе позвоночного столба боль чаще всего развивается из-за сдавления нервных корешков и отдает в нижнюю конечность по основному нерву пояснично-крестцового сплетения — седалищному, который делится на малоберцовый и большеберцовый. Последний дает в подколенной ямке начало нервам голени.
Сдавление нервных корешков происходит при разрушении межпозвоночного хряща на фоне дегенеративно-дистрофических реакций. При этом уменьшается расстояние между соседними позвонками, и, соответственно, становятся меньше отверстия для спинномозговых корешков. При межпозвоночной грыже они раздражаются непосредственно грыжевым выпячиванием, при опухоли — патологическими тканями новообразования, при спондилезе — костными разрастаниями, которые называются остеофитами.
 На фоне патологического процесса всегда развивается воспалительная реакция в виде отека и нарушения функции окружающих тканей, ухудшается кровообращение пораженной области, угнетаются нормальные обменные процессы. Следствием чего является повышение мышечного тонуса в зоне иннервации ущемленных корешков, что ведет к усилению болевого синдрома.
На фоне патологического процесса всегда развивается воспалительная реакция в виде отека и нарушения функции окружающих тканей, ухудшается кровообращение пораженной области, угнетаются нормальные обменные процессы. Следствием чего является повышение мышечного тонуса в зоне иннервации ущемленных корешков, что ведет к усилению болевого синдрома.
Развитие изменений в позвоночнике обычно отмечается с окончанием процессов окостенения примерно с 25 лет и считается нормальным физиологическим явлением. Такое раннее старение костно-хрящевых структур можно приостановить, если соблюдать принципы правильного питания и укреплять мышцы спины специальными упражнениями.
Болезни позвоночника проявляются следующим типами люмбоишиалгии:
Мышечно-тоническая — проявляется сильным резким спазмом, при этом развивается компенсаторное искривление позвоночника, движения в пояснице ограничены; Вегетативно-сосудистая — болевой синдром жгучего характера сопровождается чувством онемения в области стопы, может появляться чувство зябкости или жара в конечности особенно при попытке изменить положение тела. Так реагирует сосудистая система на патологический процесс; Нейродистрофическая — развивается жгучий спазм преимущественно ночью, иногда кожа над патологическим очагом истончается.
Важно: Чаще всего болевой синдром носит смешанный характер. Какая-то одна форма люмбоишиалгии в чистом виде наблюдается редко.
Хроническая боль является почти постоянным спутником жизни, к которому почти привыкаешь, так как светлый промежуток очень мал. При этом тянет в поясничной области и по ходу ветвей седалищного нерва.
При межпозвоночной грыже, локализованной в поясничном отделе, болей может не быть совсем, но нарушается функция тазовых органов: чаще тянет «по-маленькому в туалет», может развиться недержание мочи, в ногах отмечается покалывание и «ползание мурашек».
При развитии болевого синдрома может развиться паралич нижних конечностей, обусловленный полным сдавлением двигательных корешков. Но чаще до таких тяжелых последствий патологический процесс все-таки не доходит.
При радикулите прострел в пояснице отдает в ногу, при этом появляется хромота, мышцы ломит и тянет. Может снизиться чувствительность по заднебоковой поверхности голени и на тыльной стороне стопы. Облегчение наступает в положении лежа, спина при этом должна быть расслаблена. Иногда болевой синдром ослабляется в «позе эмбриона».
Часто боли в пояснице, отдающие в ногу, являются проявлением патологии внутренних органов. Конечность при этом немеет, по ходу нерва тянет, а боль может также отдавать в пах.
Мочекаменная болезнь может проявляться описанным симптомокомплексом, когда камень идет по мочеточнику; При спаечной болезни нервы могут сдавливаться спайками; Сальпингоофорит, миома матки, эндометриоз также проявляются дискомфортом в пояснично-крестцовом сегменте и ноге на стороне поражения; Острый аппендицит при нетипичном расположении червеобразного отростка (забрюшинное по задней поверхности слепой кишки) проявляется тянущей болью в поясничной области справа, отдающей в правую ногу. Если в положении лежа на спине попробовать поднять прямую правую ногу, то она непроизвольно согнется и развернется кнаружи.
Подобные явления объясняются особенностями иннервации органов малого таза и ног.
Купирование боли — это основной момент в лечении многих заболеваний. Но не всегда облегчение состояния приведет к излечению! Поэтому заниматься самоврачеванием не стоит.
Важно не принимать обезболивающих препаратов при остром аппендиците, так как это затруднит диагностику и оттянет время необходимого хирургического вмешательства. Чем больше времени от начала заболевания, тем больше вероятность развития перитонита — воспаления всей брюшины.
В лечении патологии позвоночника применяют консервативные и хирургические методы. К консервативным способам относят применение противовоспалительных препаратов, обладающих анальгезирующим действием (Диклофенак, Ибупрофен, Вольтарен), миорелаксантов (Мидокалм), физиотерапевтических средств (электрофорез с лекарственными препаратами, магнитотерапия, лазеролечение и тому подобных), мягких мануальных и остеопатических техник. В случае необходимости (межпозвоночная грыжа больших размеров, опухоли, остеомиелит) показано хирургическое вмешательство. При мочекаменной болезни применяют спазмолитики, анальгетики и литолитические препараты (препараты, разрушающие конкременты). В экстренных случаях показана операциия — пиелолитотомия или цистолитотомия. При воспалительных процессах в половых органах у женщин назначается противовоспалительные препараты.
При остром аппендиците вариантов нет — только аппендэктомия (операциия, при которой удаляют воспаленный отросток).
 Публикации / Боль в спине / Разновидности боли в спине
Публикации / Боль в спине / Разновидности боли в спине
Невралгия – это боль вдоль нерва, возникающая приступами острая, ноющая или тупая. Невралгию могут вызвать как болезни самого нерва, так и нервных окончаний, позвоночника или воспалительные процессы, которые имеются в органах или тканях, расположенных в непосредственной близости от нерва. Основной причиной, приводящей к болезни седалищного нерва, является сдавливание, которое могут вызывать болезни позвоночника и суставов.
Если внезапно заболела спина и стали отниматься ноги, то в первую очередь, следует определить, имеется ли невралгия седалищного нерва. Передачу двигательных импульсов нарушают различные травмы седалищного нерва в виде ушибов, порезов или разрывов.
Кроме того, такие симптомы сопровождают межпозвоночную грыжу поясничного отдела, при которой ощущается боль в пояснице, в голени, которая распространяется по задней поверхности ноги, наблюдается онемение пальцев стопы. При простом неврите, характеристикой которого является воспаление нервного столба, появляется боль, сопровождающаяся жжением, покалыванием, онемением, нарушается движение. Хронический неврит приводит к сильным болям, потери чувствительности, парезу, атрофии и сокращению мышц.
Своевременная помощь специалистов в области неврологии поможет избежать дальнейшего развития болезни. Нет никакого смысла пытаться лечить болезнь самостоятельно. Кроме того, при отсутствии лечения невралгия может перейти в хроническую стадию и поражать новые участки организма. Чем раньше будет произведен комплекс лечения, тем больше шансов избавиться от невралгии. Поэтому рекомендуем посетить одно из подразделений «Сети клиник здорового позвоночника и суставов», где всем обратившимся за помощью пациентам будут установлены причины болей в спине и в ногах, которые отнимаются, составлен план комплексного лечения.

карта сайта
Если боль в пояснице сочетается с неприятными ощущениями в ногах — займитесь здоровьем. Если беспокоят продолжительные недомогания в пояснице, обратитесь к врачу. Врач, проведя тщательное обследование, составит клиническую картину, поставит диагноз.
Чаще к врачу обращаются пожилые люди, организм и кости которых изношены. Постоянная нагрузка, многолетняя работа, накапливаемые проблемы становятся причиной болей в спине и ногах. В последнее время отмечается увеличение молодых людей среди пациентов. Чем это вызвано – непонятно, возможно, нездоровым образом жизни, однообразием ежедневных занятий.

Боль в пояснице
Частый диагноз – воспаление седалищного нерва – крупнейшего в организме человека, что делает его уязвимым. Если возникает повреждение или воспаление, нерв увеличивается, мышцы не выдерживают натиск.
Подобную боль вызывают явления:
Резкие изменения температуры;Чрезмерная физическая нагрузка, вызывающая телесную слабость;Остеохондроз;Состояние после родов, связанное с нагрузкой. Возникает и до родов;Межпозвоночные грыжи, смещения позвонков;Заражение костной инфекцией;Депрессии, нервное напряжение – ведут к нарушениям процессов в организме, вследствие нездорового состояния организма.
Серьёзные заболевания диагностируются на консультации у невропатолога. Переохлаждение, растяжения, травмы определяются самостоятельно. Подумайте, приходилась ли на ноги непривычная нагрузка. Если нагрузка имела место, возможно, причина в ней, и скоро слабость пройдет.

Консультация у невропатолога
У врача придётся ответить на вопросы относительно состояния организма. Немногие способны поставить диагноз, основываясь на жалобе — «болит поясница и немеют ноги». Помогая лечащему врачу установить диагноз, назовите испытываемые симптомы, помогите врачу понять, к какой группе заболеваний относится воспаление в пояснице:
Мышечно-тоническая люмбоишиалгия. Включаются мышцы, в которых проявляются спазмы, в мышечных тканях проявляется слабость. Часть ноги или поясницы крутит, вызывая неприятные ощущения. Этиология подобной формы – искривление позвоночника вверх, либо вниз. Чаще это проявляется в нижних конечностях, пояснице. Жуткое последствие заболевания – деформация поясничного отдела позвоночника. Ноги теряют подвижность, в тяжёлых случаях, способность ходить отнимается насовсем;Нейродистрофическая люмбоишиалгия. Болит по ночам, у больного развивается бессонница. Процессы, протекающие в организме, отражаются на работе нервов, на коже по длине ноги, на нижней части голени. Кожа становится тоньше, ухудшается, возникают язвы, затрудняется способность передвигаться;  Вегетативно-сосудистая люмбоишиалгия. Боль имеет характер жжения, ноги регулярно немеют. Характеризуется сильной отдачей в конечность. Поражается одна конечность: левая, либо правая, часто сводит стопу. Поражённая стопа выглядит хуже здоровой: врачи отмечают изменение цвета, побледнение кожи. Ярко выражены сосудистые нарушения, у пациента повышается температура, бегают мурашки, слабость в ногах и теле. Чаще боль развивается при вставании с кровати — горизонтальное положение меняется на вертикальное, давление на мышцы и нерв повышается.
Вегетативно-сосудистая люмбоишиалгия. Боль имеет характер жжения, ноги регулярно немеют. Характеризуется сильной отдачей в конечность. Поражается одна конечность: левая, либо правая, часто сводит стопу. Поражённая стопа выглядит хуже здоровой: врачи отмечают изменение цвета, побледнение кожи. Ярко выражены сосудистые нарушения, у пациента повышается температура, бегают мурашки, слабость в ногах и теле. Чаще боль развивается при вставании с кровати — горизонтальное положение меняется на вертикальное, давление на мышцы и нерв повышается.
Люмбоишиалгия – боль в пояснице. Сопоставив симптомы, представьте клиническую картину происходящего, чего ожидать в ближайшем будущем. Если симптомы не проявляются сейчас, они проявятся в будущем, если игнорировать слабость.
Для консультации обратитесь к невропатологу. Если возможно, найдите вертебролога, специализирующегося на подобных симптомах.

После опроса и оценка состояния потребуются отдельные процедуры для установления диагноза:
Рентгенография, требующая подготовки. Желудок должен быть пустым, часто перед рентгеном пациенту ставят клизмы;Компьютерная томография;Магнитно-резонансная томография.
Компьютерная томография, МРТ — современные способы диагностики, технологии делают излучение менее проблематичным для пациента. После обследования ставят точный диагноз.
Внимание! Если боль проявляется при беременности, не нужно умалчивать, надеясь, что все пройдет после родов. Помните, подобное безразличие может стоить здоровья малышу. Важно вовремя сообщить врачу, на учёте которого состоите, о проявлении возможных симптомов люмбоишиалгии.
medic-tut.ru
Болит поясница и немеет правая нога
Возможные причины
Чаще всего за врачебной помощью при болях в пояснице обращаются пожилые люди. Причина указанного недомогания у такой категории пациентов — это многолетняя физическая нагрузка, изношенность костной системы в силу возраста, накапливаемые в организме болезни. В последнее время замечена тенденция «омоложения» такого болезненного состояния, и к врачам уже обращаются люди молодого и среднего возраста. В чем же заключаются причины болей в поясницы и онемения ног?
- Неправильное или неудобное положение тела, которое провоцирует нарушение кровообращения и, как следствие, появление ноющей боли в области поясницы и отекание или онемение нижних конечностей.
- Остеохондроз, а также другие болезни позвоночника.
- Воспалительный процесс седалищного нерва — при повреждении или воспалении седалищного нерва происходит его увеличение, это провоцирует напряжение в мышцах и, как следствие, боль.
- Резкая перемена температурных режимов тела.
- Физическая нагрузка постоянного или усиленного характера, которая вызывает общую слабость организма.
- Причины у женщин могут быть связаны с беременностью. Очень часто боль в пояснице, а также онемение нижних конечностей проявляется до родов или после них, провоцирует болезненное состояние чрезмерная нагрузка на организм и внутренние органы.
- Межпозвоночная грыжа или смещение позвонков.
- Инфекционный процесс костного аппарата.
- Стрессовое состояние нервной системы, которое провоцирует нарушение нормальной функциональности всех систем организма.
Врачи рекомендуют!
1 Причины патологического состояния
Спровоцировать патологические ощущения в ногах может огромное количество причин. Среди основных причин, которые могут вызвать онемение ноги, можно отметить:
- люмбоишиалгию слева;
- остеохондроз поясничного отдела;
- грыжу диска в поясничном отделе, протрузию диска, дегенеративно-дистрофические процессы в позвоночнике;
- туннельные синдромы;
- неврому Мортона;
- полинейропатию;
- варикозную болезнь, тромбоз, ангиопатию, эндартериит;
- инсульт, ТИА;
- болезнь Рейно;
- сахарный диабет;
- рассеянный склероз;
- опухоли нервной системы;
- травмы или обморожения.
Среди более обыденных причин, которые могут спровоцировать боль и онемение ноги, можно отметить постоянное нахождение в неудобной позе. Вес тела давит на определенный участок нервных окончаний, и развивается их соответствующая реакция. У человека нарушается нормальный отток крови к конечностям, вследствие чего изначально появляются мурашки по кожи, а после них нарушается двигательная активность, человеку больно встать на левую ногу.
Отсутствие физических нагрузок тоже может негативно сказаться на ногах. Если длительное время сидеть за столом и выполнять манипуляции руками, к примеру, работая за компьютером, ноги постоянно находятся неподвижными и, соответственно, отекают. Чтобы устранить это неприятное чувство, нужно просто отвлечься и походить по комнате, немного размяться.
Организм человека для своей нормальной функциональности нуждается в постоянной подпитке витаминами и микроэлементами. Недостаток определенных веществ может спровоцировать онемение в ногах. Какого именно микроэлемента не хватает, можно узнать, сдав биохимический анализ крови. Чтобы устранить проблему, достаточно пересмотреть свой рацион и больше употреблять витаминосодержащих продуктов.
Неудобная обувь и высокие каблуки — главный из провокаторов боли и тяжести в ногах, при этом тесная обувь провоцирует проблемы с сосудами. В погоне за модой и стильным внешним видом люди напрочь забывают о своем здоровье, хотя именно это — самое ценное, что у них есть. В отличие от новой обуви, купить здоровье нельзя, поэтому задумайтесь, подвергая свой организм мучениям.
Спортсмены очень часто сталкиваются с большой нагрузкой на стопы, которая в конечном итоге провоцирует онемение ног ниже колен. После любых физических упражнений следует дать отдых ногам, чтобы восстановить их нормальную функциональность.
Для беременных женщин тяжесть и онемение ног считается нормальным состоянием. Дело в том, что в конце третьего триместра вес существенно увеличивается, и в организме задерживается жидкость. То же самое случается и с людьми, страдающими ожирением, хотя в их случае это вовсе не нормально, и нужно что-то делать.
Характер боли
Находясь у доктора пациенту важно объяснить симптомы состояния, когда болит поясница и немеют ноги, а именно, необходимо рассказать о характере боли, чтобы доктор мог определить, какая система организма страдает от патологии.
- Мышечная система. Болевые ощущения акцентируются в области мышечного аппарата, мышцы страдают от спазмов, наблюдается их слабость. Боль наблюдается тянущего характера, создается ощущение, что поясницу и верхнюю часть ног «крутит». Несвоевременное обращение к доктору или неквалифицированное лечение патологии может спровоцировать деформацию поясничного отдела позвоночника, а она может негативно повлиять на способность ходить.
- Вегетативная и сосудистая системы. Наблюдаются жгучие боли, нижние конечности немеют регулярно. Поясница ноет, а боль отдается в нижнюю конечность в увеличенной силе. В начале патологии поражается сначала одна конечность, к примеру, немеет левая нога. Постепенно боль и онемение «переходит» и на вторую конечность — немеет правая нога. Сопутствующие симптомы — резкое изменение температура тела, общая слабость, побледнение кожных покровов, появление на коже «мурашек». Обострение патологии наблюдается тогда, когда больному сложно без резкой боли менять положение тела, к примеру, вставать с кровати.
- Нейродистрофия. Боль активизируется в ночное время, больного начинает мучить бессонница. Патологическое состояние организма негативно сказывается на общем самочувствии больного — кожа у него становится тоньше и чувствительнее, на ней часто появляются ссадины и язвы. Развитие патологии отражается и на состоянии костного аппарата — ноги немеют сначала в области голени, а потом и по всей длине, человеку трудно передвигаться.
Немного о секретах
2 Сопутствующие симптомы
Симптомы того, что немеет нога левая, будут проявляться по-разному, в зависимости от причины, которая спровоцировала патологию. Если причиной является поражение нервной системы, то человек будет наблюдать, что при ходьбе его туловище уходит в левую сторону, и появляется прихрамывание. В сидячем положении у человека немеет ступня.
Иногда отнимаются обе ноги ниже колена. Неприятные ощущения беспокоят человека постоянно, вне зависимости от того, спит он или бодрствует, стоит или лежит. В утреннее время пациенты отмечают ватность ног и характерные мурашки по коже. Некоторые пациенты с поражениями нервной системы ощущают боль в области поясницы. Самым интересным моментом является то, что у человека могут мерзнуть пальцы правой ноги, но при этом пальцы на левой не ощущают холода, это свидетельствует о нарушении целостности нервных волокон, и конечность теряет чувствительность.
Онемение может распространяться и выше колена. К примеру, если немеет возле паха левой ноги и отдает в верхнюю часть бедра, это значит, что происходит сдавливание нервных волокон. Это состояние называется синдромом Рота.
В случае если онемение отмечается в задней части бедра и затрагивает ягодицы, вполне вероятно, что имеет место синдром грушевидной мышцы слева.
Если отнимается голень ниже колена в левой ноге, это свидетельствует о поражениях позвоночника или туннельной невропатии. Симптоматика при этом может усиливать при резких движениях и ходьбе.
При повреждении большеберцового и малоберцового нервов в большей мере страдают пальцы. Могут страдать все 5 пальцев, либо же только некоторые из них. Больше всего подвержены симптоматике большой и второй палец, мизинец страдает реже остальных. У человека появляется ощущение их обморожения, они кажутся тяжелыми, и при прикосновениях ощущается покалывание.
Если имеет место диабетическая или туннельная невропатия, нарушается координация движения, и развивается острая покалывающая боль в области голени и верхней части бедра.
Атеросклероз проявляется вследствие трофических изменений в артериях, пациент чувствует постоянную усталость, скованность движений, болезненные ощущения, которые мешают нормально спать, работать и заниматься обыденными делами.
Если имеет место тромбоз, отмечаются изменения цвета кожи, она либо краснеет, либо становится синей, имеет место отечность. При множественном склерозе может быть полное онемение конечности, вплоть до паралича.
При ревматическом артрите отечность сопровождается острой болью и сильным чувством жжения, иногда кожа на ноге может краснеть.
4 Народные методы
Практически на все известные современной медицине болезни имеет свой рецепт и нетрадиционная терапия. Не подвела она и в данном случае. Очень эффективно сказываются на организме человека следующие рецепты:
- 1. Больному человеку смазывают стопы и голени медом, а сверху обертывают хлопчатобумажной тканью. Оставляют компресс на ночь. Подобное лечение практически сразу дает результат.
- 2. 3 соленых огурца нарезают дольками, 3 стручковых перца тоже измельчают. Далее ингредиенты смешивают с 500 мл спирта и настаивают трое суток. Каждый вечер перед сном проводят обтирание больной конечности. Сверху наносить ткань не нужно, просто требуется дождаться полного высыхания.
- 3. Лепестки сирени заливают водкой, либо 40% спиртом и настаивают неделю. Далее в полученной жидкости смачивают вату или хлопчатобумажную ткань, и в виде компресса прикладывают на полчаса к пораженной конечности. Для лучшего эффекта сверху рекомендовано обмотать ногу полиэтиленовой пленкой или шерстным платком.
- 4. 50 мл нашатырного и 50 мл камфорного спирта смешивают между собой и разбавляют 1 л холодного кипяченой воды. Далее хорошенько взбалтывают емкость со средством и каждый вечер перед сном протирают настойкой кожу в месте отека.
- 5. Скипидар с вазелином смешивают в равных количествах и смазывают средством ноги 2 раза в день.
- 6. Отлично помогают солевые растворы. В 1 л воды растворяют горсть соли и в полученной жидкости смачивают платок. В виде компресса его прикладывают на ночь на больную ногу.
- 7. Ванна из сосновых веток помогает не только убрать спазм и боль в ноге, но и служит отличной профилактикой простудных заболеваний. Нужно 0,5 кг веток заваривать на медленном огне 20 минут. Далее полученный отвар нужно влить в ванну и просидеть там минимум 20 минут. Достаточно 2 раза в неделю принимать такую ванну, чтобы избавиться от неприятных ощущений в ногах раз и навсегда.
Требуется отметить, что увлекаться народной медициной при всей ее эффективности не стоит. Есть ряд случаев когда она устраняет только видимые симптомы, а вот на саму причину проблемы не воздействует. В конечном итоге симптомы, которые так беспокоили человека, появятся опять, ведь провокатор остался неустраненным. Если замечаете, что на ногах образовались трофические язвы, либо состояние только ухудшается, не испытывайте судьбу и отправляйтесь на прием к квалифицированному доктору.
Первая доврачебная помощь
Если до приезда доктора больного мучают сильнейшие и резкие боли в пояснице, то важно оказать ему доврачебную помощь:
- Уложить больного на кровать или диван. Нельзя, чтобы матрас был мягкий, необходимо обеспечить ему умеренно-твердую подстилку. Положение больного должно быть лежа на спине, руки расположены вдоль тела, ноги вытянуты на максимальную длину.
- Снять болевые и неприятные ощущения с ног. В данном случае поможет легкий массаж, растирание нижних конечностей. Нельзя до прихода доктора использовать обезболивающие мази, спреи.
- При резкой и невыносимой боли разрешено дать больному выпить обезболивающее средство. Его может заменить спазмолитик, разведенный в чистой кипяченой воде.
- При онемении ноги больного можно укрыть теплым одеялом.
Важно знать! Действенный способ эффективного избавления от ОСТЕОХОНДРОЗА И БОЛЕЙ в спине, рекомендованный ведущим ортопедом страны! …
5 Профилактика онемения конечностей
Ни для кого не секрет, что любое заболевание можно предупредить. В данном случае профилактика очень актуальна. Умеренная физическая активность — это первая рекомендация, которая позволит избежать отечности, спазмов и судорог в ногах. Утренняя зарядка даст заряд бодрости на весь день, нормализует кровоток в организме, усилит защитные свойства.
Старайтесь употреблять правильные продукты в пищу. Под термином правильные имеются в виду витаминосодержащие. Жирная, острая и консервированная пища содержит в своем составе много холостерина, а именно он закупоривает сосуды и вызывает множество заболеваний. Откажитесь от кофе и никотина. Эти вещества замедляют и существенно ухудшают усвоение витаминов, которые попадают в организм.
Давайте ногам отдыхать после тяжелого трудового дня, делайте контрастные ванночки и проводите самомассаж ступней и икры. Женщинам рекомендовано отказаться от высоких шпилек, которые в 80% случаев провоцируют варикозное расширение вен. Выбирайте удобную обувь, также следите, чтобы носки и колготки не передавливали ноги. Тесные резинки и жесткая ткань способны передавливать сосуды и препятствовать нормальному кровотоку в конечностях.
Лучшая профилактика всех заболеваний — это прохождение медкомиссии хотя бы 1 раз в год. Она позволить определить любое заболевание еще на раннем этапе развития и быстро его устранить.
Почему болит поясница?
Чаще к врачу обращаются пожилые люди, организм и кости которых изношены. Постоянная нагрузка, многолетняя работа, накапливаемые проблемы становятся причиной болей в спине и ногах. В последнее время отмечается увеличение молодых людей среди пациентов. Чем это вызвано – непонятно, возможно, нездоровым образом жизни, однообразием ежедневных занятий.


Боль в пояснице
Частый диагноз – воспаление седалищного нерва – крупнейшего в организме человека, что делает его уязвимым. Если возникает повреждение или воспаление, нерв увеличивается, мышцы не выдерживают натиск.
Подобную боль вызывают явления:
- Резкие изменения температуры;
- Чрезмерная физическая нагрузка, вызывающая телесную слабость;
- Остеохондроз;
- Состояние после родов, связанное с нагрузкой. Возникает и до родов;
- Межпозвоночные грыжи, смещения позвонков;
- Заражение костной инфекцией;
- Депрессии, нервное напряжение – ведут к нарушениям процессов в организме, вследствие нездорового состояния организма.
Серьёзные заболевания диагностируются на консультации у невропатолога. Переохлаждение, растяжения, травмы определяются самостоятельно. Подумайте, приходилась ли на ноги непривычная нагрузка. Если нагрузка имела место, возможно, причина в ней, и скоро слабость пройдет.

Консультация у невропатолога
Боль в пояснице
Чем сопровождается боль?
У врача придётся ответить на вопросы относительно состояния организма. Немногие способны поставить диагноз, основываясь на жалобе — «болит поясница и немеют ноги». Помогая лечащему врачу установить диагноз, назовите испытываемые симптомы, помогите врачу понять, к какой группе заболеваний относится воспаление в пояснице:
- Мышечно-тоническая люмбоишиалгия. Включаются мышцы, в которых проявляются спазмы, в мышечных тканях проявляется слабость. Часть ноги или поясницы крутит, вызывая неприятные ощущения. Этиология подобной формы – искривление позвоночника вверх, либо вниз. Чаще это проявляется в нижних конечностях, пояснице. Жуткое последствие заболевания – деформация поясничного отдела позвоночника. Ноги теряют подвижность, в тяжёлых случаях, способность ходить отнимается насовсем;
- Нейродистрофическая люмбоишиалгия. Болит по ночам, у больного развивается бессонница. Процессы, протекающие в организме, отражаются на работе нервов, на коже по длине ноги, на нижней части голени. Кожа становится тоньше, ухудшается, возникают язвы, затрудняется способность передвигаться;


Бессонница
- Вегетативно-сосудистая люмбоишиалгия. Боль имеет характер жжения, ноги регулярно немеют. Характеризуется сильной отдачей в конечность. Поражается одна конечность: левая, либо правая, часто сводит стопу. Поражённая стопа выглядит хуже здоровой: врачи отмечают изменение цвета, побледнение кожи. Ярко выражены сосудистые нарушения, у пациента повышается температура, бегают мурашки, слабость в ногах и теле. Чаще боль развивается при вставании с кровати — горизонтальное положение меняется на вертикальное, давление на мышцы и нерв повышается.


Люмбоишиалгия – боль в пояснице. Сопоставив симптомы, представьте клиническую картину происходящего, чего ожидать в ближайшем будущем. Если симптомы не проявляются сейчас, они проявятся в будущем, если игнорировать слабость.
Диагностика и обследование
Для консультации обратитесь к невропатологу. Если возможно, найдите вертебролога, специализирующегося на подобных симптомах.

Специалист-вертебролог
После опроса и оценка состояния потребуются отдельные процедуры для установления диагноза:
- Рентгенография, требующая подготовки. Желудок должен быть пустым, часто перед рентгеном пациенту ставят клизмы;
- Компьютерная томография;
- Магнитно-резонансная томография.
Компьютерная томография, МРТ — современные способы диагностики, технологии делают излучение менее проблематичным для пациента. После обследования ставят точный диагноз.
Внимание! Если боль проявляется при беременности, не нужно умалчивать, надеясь, что все пройдет после родов. Помните, подобное безразличие может стоить здоровья малышу. Важно вовремя сообщить врачу, на учёте которого состоите, о проявлении возможных симптомов люмбоишиалгии.
Патология внутренних органов
Болевой синдром в пояснице, связанный с заболеванием позвоночника и распространяющийся на нижнюю конечность, называется люмбоишиалгией.
При дегенеративном процессе в поясничном отделе позвоночного столба боль чаще всего развивается из-за сдавления нервных корешков и отдает в нижнюю конечность по основному нерву пояснично-крестцового сплетения — седалищному, который делится на малоберцовый и большеберцовый. Последний дает в подколенной ямке начало нервам голени.
Сдавление нервных корешков происходит при разрушении межпозвоночного хряща на фоне дегенеративно-дистрофических реакций. При этом уменьшается расстояние между соседними позвонками, и, соответственно, становятся меньше отверстия для спинномозговых корешков. При межпозвоночной грыже они раздражаются непосредственно грыжевым выпячиванием, при опухоли — патологическими тканями новообразования, при спондилезе — костными разрастаниями, которые называются остеофитами.
На фоне патологического процесса всегда развивается воспалительная реакция в виде отека и нарушения функции окружающих тканей, ухудшается кровообращение пораженной области, угнетаются нормальные обменные процессы. Следствием чего является повышение мышечного тонуса в зоне иннервации ущемленных корешков, что ведет к усилению болевого синдрома.
Развитие изменений в позвоночнике обычно отмечается с окончанием процессов окостенения примерно с 25 лет и считается нормальным физиологическим явлением. Такое раннее старение костно-хрящевых структур можно приостановить, если соблюдать принципы правильного питания и укреплять мышцы спины специальными упражнениями.
Болезни позвоночника проявляются следующим типами люмбоишиалгии:
- Мышечно-тоническая — проявляется сильным резким спазмом, при этом развивается компенсаторное искривление позвоночника, движения в пояснице ограничены;
- Вегетативно-сосудистая — болевой синдром жгучего характера сопровождается чувством онемения в области стопы, может появляться чувство зябкости или жара в конечности особенно при попытке изменить положение тела. Так реагирует сосудистая система на патологический процесс;
- Нейродистрофическая — развивается жгучий спазм преимущественно ночью, иногда кожа над патологическим очагом истончается.
- При остеохондрозе болевой синдром может быть острым и хроническим. Острая боль возникает после резкого движения или поднятия тяжести. Часто при этом немеют обе ноги, ломит область тазобедренных суставов, а движения в пояснице резко ограничены.
Хроническая боль является почти постоянным спутником жизни, к которому почти привыкаешь, так как светлый промежуток очень мал. При этом тянет в поясничной области и по ходу ветвей седалищного нерва.
- При межпозвоночной грыже, локализованной в поясничном отделе, болей может не быть совсем, но нарушается функция тазовых органов: чаще тянет «по-маленькому в туалет», может развиться недержание мочи, в ногах отмечается покалывание и «ползание мурашек».
При развитии болевого синдрома может развиться паралич нижних конечностей, обусловленный полным сдавлением двигательных корешков. Но чаще до таких тяжелых последствий патологический процесс все-таки не доходит.
- При радикулите прострел в пояснице отдает в ногу, при этом появляется хромота, мышцы ломит и тянет. Может снизиться чувствительность по заднебоковой поверхности голени и на тыльной стороне стопы. Облегчение наступает в положении лежа, спина при этом должна быть расслаблена. Иногда болевой синдром ослабляется в «позе эмбриона».
Часто боли в пояснице, отдающие в ногу, являются проявлением патологии внутренних органов. Конечность при этом немеет, по ходу нерва тянет, а боль может также отдавать в пах.
- Мочекаменная болезнь может проявляться описанным симптомокомплексом, когда камень идет по мочеточнику;
- При спаечной болезни нервы могут сдавливаться спайками;
- Сальпингоофорит, миома матки, эндометриоз также проявляются дискомфортом в пояснично-крестцовом сегменте и ноге на стороне поражения;
- Острый аппендицит при нетипичном расположении червеобразного отростка (забрюшинное по задней поверхности слепой кишки) проявляется тянущей болью в поясничной области справа, отдающей в правую ногу. Если в положении лежа на спине попробовать поднять прямую правую ногу, то она непроизвольно согнется и развернется кнаружи.
Подобные явления объясняются особенностями иннервации органов малого таза и ног.
sustavnik.ru
Болит спина и немеет нога после сеанса МТ. Помогите разобраться в чем причина
 Здравствуйте. Думала больше не придется обращаться за помощью в данный форум,ан нет, опять припекло, и опять по собственной глупости. Более года назад подняла не правильно сумки- спазм мышц- боль-лечение не помогло- мануальный терапевт- боли усилились неимоверно- опять лекарства(без результата)- на мрт ничего кроме протрузии 3 мм без компрессии. Помогли врачи с форума, особенно доктор Air- раздражение симпатического ганглия, никаких манипуляций. Постепенно боли прошли полностью, забеременела,родила без проблем. Это кратко о прошлом
Здравствуйте. Думала больше не придется обращаться за помощью в данный форум,ан нет, опять припекло, и опять по собственной глупости. Более года назад подняла не правильно сумки- спазм мышц- боль-лечение не помогло- мануальный терапевт- боли усилились неимоверно- опять лекарства(без результата)- на мрт ничего кроме протрузии 3 мм без компрессии. Помогли врачи с форума, особенно доктор Air- раздражение симпатического ганглия, никаких манипуляций. Постепенно боли прошли полностью, забеременела,родила без проблем. Это кратко о прошломНачало ныть колено и что-то в тазу, как бы легкое онемение бедра. Я пошла по рекомендации к травматологу-ортопеду, профессору, хирургу с громким именем в наших краях. Он направил на снимки колена и тазоб.суставов-там все отлично. Почему немеет нога- сказал, что от позвоночника, ущемлен нерв и сказал ложиться на кушетку на живот,руки по швам, голову набок. Я думала, он будет смотреть мышцы, позвонки. Он же начал очень сильно надавливать на каждый позвонок, начиная от грудного и заканчивая копчиком. Потом скрутка бедро-плечо, потом опять сильное давление на каждый позвонок. Сказал так освободится защемленный нерв, и что надо пройти у него 3 сеанса. После его жестких манипуляций осталась тяжесть в спине,не боль и я ушла домой.
Через 2 дня после м.т начала нарастать боль в спине, мышцы сковало как в тиски и онемение в ноге усилилось и дополнилось еще тянущейся болью .
Побежала на МРТ и Рентген в 2 проекциях. Результаты выложу ниже.
На данный момент:
1) Болит вся поясница, боль ноющая,сверлящая, давящая,постоянная. Больше слева .И днем и ночью как в тисках,иногда слегка стреляет.
2) Ноет левая нога, постоянное онемение от пальцев до ягодиц, ночью усиливается.
3) Ощущение нестабильного позвоночника, при наклоне вперед болят остистые отростки в районе l1 и l4 и как будто натягивается связка между отростками.
Принимала:
1) Ксефокам уколы №5
2) Медокалм 150 – 3 р.в день уже 2,5 недели
3) Биневрон уколы №6
4) Мазюкалки Випросал, Вольтарен
Хожу в корсете. Больше лежу.
Лечение вообще не помогло, боль и онемение на том же уровне. А на руках ребеночек 3 месяца, я его почти не таскаю, муж и старший сын помогают.
Помогите с диагнозом пожалуйста. НА мрт все отлично, а вот на рентгене нашли ретролистез l2 l3 l4.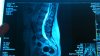
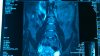


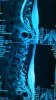
Результат мрт: Протрузия медианно-парамедианная L1-L2 3мм без компрессии.ц
Рентген: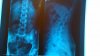
Описание: Ретролистез L2 L3 L4. Выпрямление лордоза. Тазовые кости симетричны. Крестец и копчик без изменений.
Меня напугал этот Ретролистез. Может эти боли от этого? И почему на мрт об этом ни слова. Как лечить и лечится ли.
Что думают уважаемые врачи, какой прогноз. Буду благодарна за каждое мнение и потраченное на меня время.






И еще вопрос: а есть ли Ретролистез? Почему-то рентгенолог не описал степень, %.
www.medhouse.ru








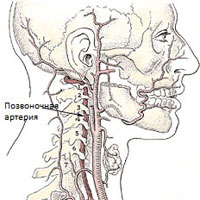
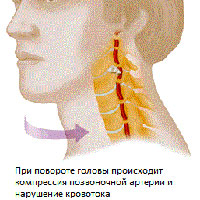

 Большинство жалуются на головную боль, которая бывает пульсирующей, ноющей, располагаться на одной половине головы, в лобном участке, а иногда в затылочно-шейном. Два последних расположения цефалгий могут стать проявлением так называемого заднешейного симпатического синдрома.
Большинство жалуются на головную боль, которая бывает пульсирующей, ноющей, располагаться на одной половине головы, в лобном участке, а иногда в затылочно-шейном. Два последних расположения цефалгий могут стать проявлением так называемого заднешейного симпатического синдрома. На приему у врача последний обязательно опросит пациента с целью подробной оценки предъявленных жалоб. Далее он назначит дополнительные методики обследования. Поскольку такой синдром выступает проявлением какого-то заболевания, то с целью правильного подбора терапевтической схемы следует выяснить точную причину развития симптомокомплекса.
На приему у врача последний обязательно опросит пациента с целью подробной оценки предъявленных жалоб. Далее он назначит дополнительные методики обследования. Поскольку такой синдром выступает проявлением какого-то заболевания, то с целью правильного подбора терапевтической схемы следует выяснить точную причину развития симптомокомплекса.




 »
Грудной отдел позвоночника
»
Грудной отдел позвоночника



 Кифосколиоз – это комбинированная деформация позвоночного столба в двух направлениях: переднезаднем и боковом. Представляет собой сочетание двух патологий одновременно – кифоза и сколиоза. Кифосколиоз наблюдается у взрослых и детей, но чаще всего страдают подобным искривлением осанки подростки мужского пола.
Кифосколиоз – это комбинированная деформация позвоночного столба в двух направлениях: переднезаднем и боковом. Представляет собой сочетание двух патологий одновременно – кифоза и сколиоза. Кифосколиоз наблюдается у взрослых и детей, но чаще всего страдают подобным искривлением осанки подростки мужского пола. Кифосколиоз грудного отдела регистрируется в детском или подростковом возрасте.
Кифосколиоз грудного отдела регистрируется в детском или подростковом возрасте.

 Медикаментозное лечение заключается в использовании обезболивающих средств и витаминных комплексов.
Медикаментозное лечение заключается в использовании обезболивающих средств и витаминных комплексов. Так как зачастую заболевание носит врожденный характер, профилактикой кифосколиоза грудного отдела требуется заниматься уже на этапе подготовки беременности и во время ее течения.
Так как зачастую заболевание носит врожденный характер, профилактикой кифосколиоза грудного отдела требуется заниматься уже на этапе подготовки беременности и во время ее течения.
 Рахит — это заболевание, типичное только для детей раннего возраста, на первом году жизни, которое характеризуется снижением плотности костей. Проблемы со скелетом обусловлены снижением скорости синтеза костной ткани за счет дефицита витаминов и усвоения кальция. При рахите уменьшаются отложения кальция в хряще ростовой пластинки кости. Из-за этого костная ткань теряет прочность, деформируется. Есть много различных вариантов рахита, которые возникают у детей, но все типы основаны на недостатке определенных веществ. У недоношенных детей рахит бывает чаще и связан с недостаточным накоплением кальция и витамина D внутриутробно из-за преждевременного рождения.
Рахит — это заболевание, типичное только для детей раннего возраста, на первом году жизни, которое характеризуется снижением плотности костей. Проблемы со скелетом обусловлены снижением скорости синтеза костной ткани за счет дефицита витаминов и усвоения кальция. При рахите уменьшаются отложения кальция в хряще ростовой пластинки кости. Из-за этого костная ткань теряет прочность, деформируется. Есть много различных вариантов рахита, которые возникают у детей, но все типы основаны на недостатке определенных веществ. У недоношенных детей рахит бывает чаще и связан с недостаточным накоплением кальция и витамина D внутриутробно из-за преждевременного рождения. Основное лечение рахита — терапия витамином D. Одним из видов лечения является однодневная терапия — болюсная, которая представляет собой одну большую дозу витамина D. Она применяется у малышей с выраженным дефицитом витамина D. Ответ на лечение обычно составляет от 5 до 7 дней. Ежедневные дозы витамина D совместно с кальцием также могут применяться для лечения рахита.
Основное лечение рахита — терапия витамином D. Одним из видов лечения является однодневная терапия — болюсная, которая представляет собой одну большую дозу витамина D. Она применяется у малышей с выраженным дефицитом витамина D. Ответ на лечение обычно составляет от 5 до 7 дней. Ежедневные дозы витамина D совместно с кальцием также могут применяться для лечения рахита. Загрузка…
Загрузка… 




 У разных людей перелом срастается в разное время. Длительность восстановления индивидуальна и зависит от таких факторов, как вид перелома, степень тяжести травмы, сроки начала лечения, индивидуальные особенности больного.
У разных людей перелом срастается в разное время. Длительность восстановления индивидуальна и зависит от таких факторов, как вид перелома, степень тяжести травмы, сроки начала лечения, индивидуальные особенности больного.

















 После такого типа вмешательства нет нужды в гипсовании конечности.
После такого типа вмешательства нет нужды в гипсовании конечности. Наиболее част ов послеоперационном периоде встречается сепсис.
Наиболее част ов послеоперационном периоде встречается сепсис. Инфекцию, занесенную в рану, нужно устранять антибиотиками.
Инфекцию, занесенную в рану, нужно устранять антибиотиками. Эта процедура представляет собой хирургический способ исследования, во время которого в колено вводится эндоскопический инструмент, форма которого напоминает тонкую трубку. Такой инструмент называют артросокопом, с его помощью можно осуществлять диагностику и даже проводить лечение.
Эта процедура представляет собой хирургический способ исследования, во время которого в колено вводится эндоскопический инструмент, форма которого напоминает тонкую трубку. Такой инструмент называют артросокопом, с его помощью можно осуществлять диагностику и даже проводить лечение.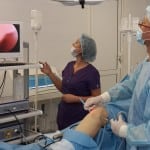 Стоит заметить, что зачастую причиной операции является артрит. Артроскопия колена проводится при артрите, включая инфекционные, воспалительные и дегенеративные виды болезни и при различных повреждениях коленного сустава.
Стоит заметить, что зачастую причиной операции является артрит. Артроскопия колена проводится при артрите, включая инфекционные, воспалительные и дегенеративные виды болезни и при различных повреждениях коленного сустава.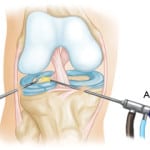 Артроскопия – достаточно безопасная и простая процедура. По причине того, что размеры надреза маленькие, последствия становятся минимальными. Но во многих случаях может появиться боль либо отек, а иногда в больном колене слышится хруст.
Артроскопия – достаточно безопасная и простая процедура. По причине того, что размеры надреза маленькие, последствия становятся минимальными. Но во многих случаях может появиться боль либо отек, а иногда в больном колене слышится хруст.


























