Диабет и суставы: Сахарный диабет и боли в суставах – Заболевания суставов при сахарном диабете — Лечим диабет
Заболевания суставов при сахарном диабете — Лечим диабет
Боли в суставах при сахарном диабете
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют DiabeNot. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Нередкой бывает ситуация, когда при сахарном диабете болят суставы. Это состояние провоцирует много проблем у пациентов, поскольку из-за нарушения их нормального строения и работоспособности качество жизни людей значительно снижается.
Суставом врачи называют область или место, где подвижно соединяется две или больше костей. Этот комплекс удерживается при помощи связок, которые прикрепляются к костям, и сухожилий, служащими креплениями для мышц. В основании костей находятся хрящи, которые способствуют плавному движению суставов, препятствуя трению и деформации твердых структур.
Хрящи могут повреждаться по различным причинам, например, травматическим, или же начинать свою деструкцию из-за старения. Такое заболевание, как сахарный диабет приводит к ускорению этих процессов по причине того, что патология значительно нарушает нормальный метаболизм всех внутренних органов.

Ухудшение кровотока обусловлено сужением сосудов и нарушением их иннервации. Это приводит к недостаточному питанию нервных волокон, что впоследствии вызывает нарушение снабжения необходимыми веществами мышц, костей и хрящей. Страдает одна из главных функций суставов – фиксация мышц и костей в определенном положении.
Другим фактором служит скопление избыточного сахара на суставных поверхностях. Снижается гибкость, нарушается или затрудняется нормальное движение, нарушается образование коллагена, который формирует сухожилия. Также важным фактором считается избыточная масса тела, которая негативно влияет на все костные сочленения ног, особенно диабетикам знакомы болевые ощущения в коленном и голеностопном суставах. В некоторых случаях могут быть болевые ощущения верхних конечностей, но они встречаются реже.
Суставные патологии при диабете
Больные сахарным диабетом значительно чаще, чем здоровые лица, страдают от патологий суставов. Около 80% пациентов отмечают болевой симптом в раннем возрасте. Такие заболевания, как артроз, артрит начинают свое развитие с момента появления хронической гипергликемии.

Неприятные ощущения в пальцах руки и ног, стопах, коленях, тазобедренных суставов при сахарном диабете можно считать нормальным явлением. Чем старше пациент, чем больше у него диабетический стаж, тем выше вероятность развития подобных проблем. Согласно статистике, суставы ног поражаются чаще, чем другие. Это обусловлено повышенной нагрузкой на них.
Остеоартропатия
Остеоартропатия представляет собой деструкцию сустава, которая начинается без инфекции. Другим ее названием является сустав Шарко. Такая патология считается показанием к назначению больному группы инвалидности, поскольку качество жизни таких пациентов снижено. Мишенями сустава Шарко являются сочленения ног – стопы, колени, тазобедренные суставы.
Болезнь трудно поддается диагностике на ранних стадиях, поскольку она не вызывает никаких болевых ощущений даже тогда, когда развиваются визуальные дефекты. Это обусловлено снижением чувствительности, которая провоцирует связочные дефекты, деформацию костей стопы, их дислокацию. Лечение патологии хирургическое, по возможности выполняется замена пораженных суставов.
Диабетическая кисть

Этот дефект представляет собой ограничение подвижности суставных поверхностей. Это позднее осложнение заболевания, которое поражает треть пациентов. Оно приводит к тяжелой подвижности пальцев, кистей, над которыми появляется толстая кожа, обычно на тыльной стороне кисти. Болевые ощущения не характерны. Лечение неэффективно.
Артроз и воспаление околосуставной сумки
Непосредственной связи между артрозом и сахарным диабетом нет, но он нередко встречается при этой патологии. По своей сути это возрастные изменения костных сочленений, которые обусловлены возрастной деформацией. Заболевание начинается после 45 лет, а при избыточной массе тела манифестирует раньше. Больше всего страдают костные сочленения ног. Виды:
- шейный;
- плечевой;
- кистей;
- пальцев;
- тазобедренный;
- коленный;
- позвоночный;
- голеностопный;
- смешанный.
Бурсит – воспаление околосуставной сумки. Он обусловлен бактериальной инвазией. Каждое движение сопровождается выраженными болевыми ощущениями. Особый дискомфорт представляет бурсит костных сочленений ног, поскольку человек должен двигаться, а на нижние конечности приходится самая большая нагрузка. Причиной бурсита являются травмы, давление на сочленения, диабет же способствует ускорению процесса. Лечение артроза и бурсита является серьезной проблемой медицины, поскольку этот процесс всегда длительный.
Диагностика и терапия

Боли в суставах сопровождают практически все вышеперечисленные заболевания. Лечение большинства из них затруднительно, однако, существуют методики, которые минимизируют болевые ощущения. Поэтому целесообразно обратиться за помощью к врачу при возникновении подобных проблем. Он назначит такие диагностические мероприятия:
- общий осмотр;
- сбор анамнеза;
- рентген пораженного сочленения;
- иногда возникает необходимость проведения МРТ, биопсии.
Когда при сахарном диабете начинают болеть суставы, первым врачом для посещения должен быть эндокринолог. Он подкорректирует лечение основной патологии, поможет компенсировать углеводный обмен. После этого он даст рекомендации травматологу относительно ведения пациента, с учетом типа заболевания, его продолжительности, стабильности гликемического профиля.
Терапия включает препараты, способствующие улучшению реологии крови. Для этого необходимы ангиопоротекторы, дезагреганты и антиагреганты. Не будет лишним применение физиотерапевтических процедур – массажей, электрофореза.
Важно минимизировать нагрузку, чтобы костные сочленения могли отдыхать от работы. Для устранения болевых ощущений назначаются нестероидные противовоспалительные средства, снимающие боли. При инфекционных процессах возникает потребность в антибиотикотерапии. Синдром диабетической стопы, стопа Шарко требует ортопедической обуви. Тяжелые случаи подлежат оперативному лечению.
Диабет и болезни суставов
- 1 Почему возникают проблемы с суставами при диабете?
- 2 Болезни суставов при сахарном диабете
- 2.1 Диабетическая остеоартропатия
- 2.2 Синдром диабетической кисти
- 2.3 Артроз и бурсит
- 3 Диагностика и лечение
Как и другие органы человеческого организма, суставы при сахарном диабете (СД) подвергаются повышенному риску поражения. Болезни суставов могут доставлять много неприятностей, т. к. полностью нарушается их строение и нормальное функционирование, они сильно болят и осложняют полноценное существование.

Почему возникают проблемы с суставами при диабете?
Сустав — это место, где соединяются кости. Кости удерживаются на месте связками, соединяющими кости друг с другом и сухожилиями, прикрепляющими кости к мышцам. Основания костей дополняются хрящом, который позволяет им двигаться без жесткого трения. Причиной повреждения хряща может быть травма или естественные причины, связанные со старением организма, но диабет потенциально ускоряет его деструкцию.
Недостаточная выработка инсулина приводит к патологическим изменениям в мышцах, костях и суставах.
Так как сахарный диабет связан с нарушением метаболизма, то хрящи у диабетиков быстрее подвержены старению и разрушению. Из-за нарушенного кровообращения, при сужении сосудов страдает нервная система мышц и связок, недостаток питания негативно влияет на их главную функцию — фиксировать и укреплять суставы. К тому же избыточная глюкоза накапливается на поверхности суставов, затрудняет их движение, снижает гибкость, делает их более жесткими, а также разрушает коллаген, из которого состоят сухожилия. Избыточный вес оказывает дополнительное давление и усугубляет боли в суставах ног при сахарном диабете.
Вернуться к оглавлению
Болезни суставов при сахарном диабете
 Частый симптом артроза стопы у человека — боль.
Частый симптом артроза стопы у человека — боль.
Диабет негативно влияет на костно-суставные органы и приблизительно в 80% случаев приводит к ранним артрозам или к другим осложнениям, которые сопровождаются болью или неприятными ощущениями в стопах, коленях, пальцах ног и рук, плечах и т. д. Вероятность таких заболеваний увеличивается с возрастом. Некоторые поражения суставов не связаны с диабетом, но их протекание на фоне диабета будет осложнено. Суставы ног при диабете наиболее уязвимы, т. к. на них приходится максимальное давление.
Вернуться к оглавлению
Диабетическая остеоартропатия
Диабетическая остеоартропатия. (нейроостеоартропатия, стопа Шарко) — разрушение костно-суставных органов, несвязанное с инфекцией. Это тяжелое осложнение приводит к инвалидности. Преимущественно болезнь поражает стопы, реже — колени и тазобедренные суставы. Раннее распознавание болезни затруднено тем, что суставы не болят даже при визуально заметных изменениях. Нарушение чувствительности приводит к растяжению связок и разрушению хрящей, что вызывает сильные отеки, а также к дислокации костей стопы и к последующему ее деформированию.
Вернуться к оглавлению
Синдром диабетической кисти
Синдром ограниченной подвижности суставов — это долговременное осложнение сахарного диабета, наблюдается почти у 30% диабетиков. Заболеванию характерна прогрессирующая тугоподвижность рук и пальцев, и образование толстой, плотной, восковой кожи на тыльной стороне ладони. Постепенное ограничение двигательных возможностей проявляется безболезненно.
Вернуться к оглавлению
Артроз и бурсит
 При данном заболевании артроз кистей рук развивается гораздо раньше, чем мог бы.
При данном заболевании артроз кистей рук развивается гораздо раньше, чем мог бы.
Артроз с диабетом непосредственно не связан, хотя довольно часто встречается у диабетиков. Артроз — это возрастная деформация суставов, происходящая постепенно, которая начинает развиваться в зрелом возрасте (от 45-ти лет и старше), но сахарный диабет создает условия для его развития в более раннем возрасте. Разновидности артроза:
- коленный;
- тазобедренный;
- шейный;
- плечевой;
- артроз кистей рук и пальцев;
- артроз позвоночника;
- голеностопный;
- полиостеоартроз.
Бурсит развивается при бактериальной инфекции в полости синовиальной сумки коленного или локтевого сустава. Любое движение и давление причиняет огромную боль в пострадавшем органе. В большинстве случаев заболевание связано с механической травмой или из-за постоянного давления на локоть или колено, но диабет, как и в других случаях служит катализатором к развитию заболевания.
Вернуться к оглавлению
Диагностика и лечение
Ранняя диагностика помогает остановить дальнейшее развитие серьезных проблем с суставами при диабете.
 В некоторых случаях для подтверждения диагноза потребуется МРТ сустава.
В некоторых случаях для подтверждения диагноза потребуется МРТ сустава.
Хотя некоторые заболевания полностью вылечить невозможно, существуют методы, которые помогают минимизировать боль и дискомфорт. Поэтому, если болят суставы, появились отеки, покраснение или онемение нужно срочно отправиться на осмотр к врачу. Для диагностики заболеваний назначается рентгенологическое исследование колена, стопы, плеча или локтя. В отдельных случаях, чтобы поставить правильный диагноз нужно делать МРТ и биопсию.
При диабете лечить заболевания костно-суставной системы нужно под наблюдением эндокринолога, т. к. важна не только медикаментозная терапия, но и поддержание на должном уровне глюкозы, артериального давления и показателей липидного обмена. Корректная и постоянная компенсация СД — залог успешной терапии. Сроки лечения определяются лечащим врачом, с учетом интенсивности болевых ощущений, типа диабета и его стажа.
Лечить суставы необходимо совместно с препаратами, улучшающими реологические свойства крови, например, ангиопротекторы («Продектин»), дезагреганты («Тиклопидин», «Пентоксифиллин»). Лечение артроза при диабете включает физиотерапию (электрофорез, массаж, импульс-терапию и т. д.). Синдром диабетической кисти лечить сложно, но ежедневные упражнения на растяжку ладони помогут предотвратить или задержать развитие болезни. Для снятия боли назначаются обезболивающие препараты, а при наличии язв или воспалительных процессов назначаются антибиотики. При сильной деформации стопы рекомендуется ортопедическая обувь. В крайне тяжелых случаях прибегают к хирургической операции.
Разрешена ли клубника диабетикам
Разнообразить рацион с помощью ягод и фруктов легко. Здоровые люди могут употреблять их без ограничений. При диабете прежде следует выяснить, как влияют на организм продукты, содержащие углеводы. Решив побаловать себя клубникой, следует разобраться с влиянием ее на организм. Эндокринологи советуют уделить внимание содержанию необходимых человеку веществ. Значение имеет также воздействие пищи на уровень сахара.
Состав
Клубника — плод растения «земляника зеленая» (Fragaria viridis). Название свое получила, благодаря форме, которая напоминает клубок. Отличается сладким вкусом, сочностью, приятным ароматом.
В 100 г содержится:
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют DiabeNot. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
- жиров — 0,4 г;
- белков — 0,8 г;
- углеводов — 7,5 г.
Калорийность – 41 ккал. Гликемический индекс – 32. Содержание хлебных единиц – 0,6.
Ягоды являются источником витаминов А, С, В2, В9, К, В1, Е, Н, РР; натрия, кальция, цинка, фосфора, калия, магния, йода; органических кислот.
Содержит пищевые волокна, антиоксиданты.
При употреблении может подниматься сахар. Обычно резких скачков не происходит — углеводов в ягодах немного. В небольших количествах включать в рацион плоды разрешено.
Можно ли включать в меню
Пациенты при выявленных эндокринных патологиях должны следить за калорийностью рациона и за поступлением питательных веществ. Врачи советуют составить меню таким образом, чтобы соотношение всех компонентов оказалось сбалансировано. Избытка углеводов быть не должно.
Клубнику при сахарном диабете II типа в летний сезон пациенты могут употреблять. Рекомендуемое количество – 180-200 г, что соответствует одной хлебной единице.
В случаях, когда у пациента гипергликемия и снизить уровень сахара не удается известными консервативными методами, желательно отказаться от употребления ягод, это может усугубить состояние. Вначале медики должны привести здоровье пациента в норму.
Польза и вред
Ягоды очень полезны людям, у которых имеются проблемы с функционированием сердечной мышцы. При поступлении клубники в организм наблюдается:
- ускорение обменных процессов;
- нейтрализация токсинов, вредных веществ;
- восстановление моторной функции кишечника;
- улучшение состояния кожи;
- уменьшение боли в суставах.
Она оказывает противовоспалительное действие, стимулирует работу иммунитета. Используется для профилактики сердечно-сосудистых заболеваний, роста раковых клеток.
Отказаться от употребления необходимо тем пациентам, у которых была выявлена непереносимость этого продукта. Снизить вероятность развития аллергии можно, если обдать ягоды кипятком. Такая процедура способствует тому, что пыльца с их поверхности смывается. На вкусовые качества это не влияет.
Есть натощак плоды не рекомендуется: из-за большого количества органических кислот в составе они раздражают стенки желудка и кишечника.
При гестационном диабете
Будущим мамам необходимо составлять меню так, чтобы в организм поступало требуемое количество витаминов, микро- и макроэлементов. Поэтому отказываться от клубники не стоит. Но съедать более 200 г в день нежелательно. При выявленной непереносимости ее исключают.
Женщинам с диагностированным гестационным диабетом необходимо полностью пересмотреть рацион. Питание должно быть таким, чтобы риск повышения глюкозы в крови оказался минимальным. Это единственная возможность доносить беременность без проявления негативных последствий для организма матери и ребенка.
Отказаться придется от выпечки, каш, макарон, готовых завтраков, хлеба и других высокоуглеводных продуктов. Ограничения устанавливаются на потребление фруктов и ягод. Если прогрессирование диабета удалось остановить диетой, то небольшие послабления разрешены. Женщины изредка могут побаловать себя клубникой в количестве нескольких штук.
Если компенсировать высокий сахар сложно, то пациенткам выписывают инсулин. С помощью инъекций гормонов предупреждается отрицательное влияние глюкозы на организм плода.
При низкоуглеводном питании
Пересмотрев рацион с целью лечения гипергликемии, можно взять диабет под контроль. Глюкоза, находящаяся в крови в повышенных концентрациях, разрушает сосуды. Со временем страдать начинают все органы и системы. Если пациент сможет остановить рост сахара, приведет его значение в норму, то проблем со здоровьем в будущем не будет.
Избавиться от последствий заболевания удается людям, которые придерживаются правил низкоуглеводного питания. Основой рациона должны стать белки, жиры также не запрещены, а содержание углеводов должно быть минимизировано. Для этого советуют отказаться от круп, крахмалистой пищи и делать упор на мясо, рыбу, морепродукты, некоторые овощи.
Чтобы понять, можно ли есть клубнику, необходимо проверить реакцию организма. Для таких целей содержание глюкозы измеряется утром натощак. После этого надо съесть порцию клубники без каких-либо добавлений. Проверку с помощью глюкометра проводят каждые 15 минут, контролируя изменение показателей. Если существенного колебания уровня не наблюдается, можно включать ягоды в меню. Но злоупотреблять все же не стоит — в больших количествах они приведут к росту сахара и могут спровоцировать аллергию.
В летнее время отдают предпочтение свежим плодам. На зиму их замораживают, можно предварительно пюрировать. Замороженная клубника подходит для использования в выпечке. Также из нее готовят различные десерты. Но вместо столового сахара диабетикам советуют использовать подсластители.
Комментарий эксперта:
Source: zdor.diabet-lechenie.ru
Читайте также
Болят суставы ног при сахарном диабете
Сахарный диабет и проблемы с суставами, например, артрит, непосредственно не связаны, однако достаточно часто они накладываются друг на друга. По данным последних исследований около 50% пациентов страдают артритом. У человека с повышенным уровнем сахара могут идентифицироваться скелетные и мышечные изменения. Вследствие этих изменений могут появляться боли, узелковые утолщения и опухания под кожным покровом (в особенности в пальцах рук и ног, а также коленях).
Причины проблем
 Причинами поражения суставов при диабете является проблемная иннервация и аномально ускоренный кровоток в костных тканях. Провоцирующую роль могут играть и рецидивирующие травмы, так, самые незначительные способны активировать остеолиз, который разрушает структуру. Помимо этого, состав костной и хрящевой ткани изменяется при недостатке инсулина. Главным механизмом, приводящим к патологическим нарушениям в костях и сосудах, следует считать именно гликирование белков. В результате этого суставы болят на более поздних этапах сахарного диабета.
Причинами поражения суставов при диабете является проблемная иннервация и аномально ускоренный кровоток в костных тканях. Провоцирующую роль могут играть и рецидивирующие травмы, так, самые незначительные способны активировать остеолиз, который разрушает структуру. Помимо этого, состав костной и хрящевой ткани изменяется при недостатке инсулина. Главным механизмом, приводящим к патологическим нарушениям в костях и сосудах, следует считать именно гликирование белков. В результате этого суставы болят на более поздних этапах сахарного диабета.
Стадии болезни
На первой стадии диагностируют отёк и умеренную гиперемию. Неприятные ощущения и лихорадка отсутствуют, однако может наблюдаться остеопороз.
На второй стадии отмечаются такие изменения, как умеренный остеопороз эпифизов, субхондральный склероз, остеолиз, разрастаний соединительных тканей. Вероятными являются и такие процессы, как асептический некроз, поражающий сочленения, а также патологические перестройки тканей кости.
Дестабилизация чувствительности может провоцировать растяжение связочного аппарата, вследствие чего он начинает расшатываться.
На третьей стадии отмечают выраженную деформацию, вывихи ног.
Вероятными являются спонтанные костные переломы вследствие проблемных суставов ног.
Болезни суставов у диабетиков
Важно знать! Аптеки так долго обманывали! Нашлось средство от диабета, которое лечит Читать далее…
Среди наиболее распространённых заболеваний идентифицируют остеоартропатию, синдром кисти, а также артроз. О каждой из представленных патологий необходимо узнать подробно.
Остеоартропатия
Патологическая остеоартропатия, также называемая стопой или суставом Шарко, представляет собой тяжёлое поражение костной системы. Формируется обычно на фоне продолжительного течения заболевания. В целом, представленное осложнение является характерным для множества заболеваний (в частности, нейросифилис, травмы спинного мозга, алкоголизма и другие), сопровождающихся периферической нейропатией.
Распространённость данного осложнения в области эндокринологии составляет не больше 1-2%. Возраст пациентов находится в промежутке от 45 до 60 лет, чаще всего с заболеванием сталкиваются именно представительницы женского пола, у которых сильнее болят суставы при диабете. Примерно в 20% случаев в патологический процесс оказываются вовлечёнными обе стопы.
Подобные, даже начальные изменения в больных коленях, нельзя оставлять без внимания. Связывают это с вероятностью развития осложнений:
- нарушение минерализации и кровоснабжения костных тканей
- возникновение остеопороза, который оказывается причиной продолжительно несрастающихся переломов;
- на поздней стадии остеоартропатии заражение язв приводит к образованию флегмоны и рожистых воспалительных изменений в области голеностопа;
- при тяжёлых гнойных поражениях формируется остеомиелит и гангрена поражённой конечности, что следует считать уже показанием для последующей ампутации.
Синдром диабетической кисти
Хайропатия, или синдром диабетической руки, представляет собой ограничение подвижности, которое, по сути, является вариацией остеоартропатии.
Идентифицируется у 15-30% подростков, столкнувшихся с 1 типом заболевания. Связывают хайропатию, прежде всего, с контрактурами, которые формируются в кистях рук. В тяжёлых ситуациях в патологический процесс вовлекается шейный отдел позвоночного столба, а также крупные части конечностей и структуры пальцев ног.
Если при патологии болят суставы и формируются указанные выше осложнения хайропатии, то у больного снижается работоспособность. Больные с выявленным ограничением подвижности существенно чаще подвергаются пневмонии, а также формированию в будущем синдрома стопы.
Артроз и воспаление околосуставной сумки
Такое состояние, как артроз, а также воспалительный процесс в сумке, формируется, преимущественно, в пожилом возрасте и ассоциируется с поражением хрящевой прослойки. Болеть этим недугом могут в одинаковой степени часто представители мужского и женского пола. Специалисты обращают внимание на то, что:
- формирование будет происходить по причине недостаточного соотношения витаминов и минералов, буквально вымывающихся с годами из организма;
- хрящевые прослойки выполняют протекционную функцию, не позволяя костям тереться друг о друга;
- на всем протяжении жизни, под воздействием физических нагрузок, хрящевые ткани изнашиваются.
Процесс восполнения может происходить при полноценном питании и налаженном кровотоке. В противном случае дефицит ферментов провоцирует формирование артроза.
Диагностические мероприятия
ДИАБЕТ – НЕ ПРИГОВОР!Мясников рассказал всю правду о диабете! Диабет навсегда уйдёт через 10 дней, если по утрам пить… » читать далее >>>
Прежде чем начать лечение, рекомендуется озаботиться полноценной диагностикой. Предположить присоединение артрита и других патологий можно по таким специфическим признакам в результате лабораторных исследований, а именно увеличение уровня СОЭ, повышение соотношения лейкоцитов (при бактериальных инфекциях), изменение численности эозинофилов при аллергии. Также заслуживают внимания показатели мочевой и сиаловой кислоты при подагре, присутствие фиброгена в период воспаления и положительный ревматоидный фактор.
Инструментальные методы диагностики позволяют определить более чёткую картину болезни: рентгенография, УЗИ, КТ, МРТ и другие. На всем протяжении терапии, а также после завершения обеспечивается дополнительная диагностика, позволяющая исключить осложнения.
Как лечить суставы при сахарном диабете
Лечение заключается в применении консервативной и хирургической тактики. Основой терапии является постоянный контроль показателей глюкозы. Также следует помнить о том, что:
Больному важно регулярно заниматься гимнастикой и проводить сеансы не только массажа, но и самомассажа. Прибегают к аппаратной физиотерапии, которая позволит восстановить степень чувствительности.
Хондропротекторы при очевидных дегенеративных алгоритмах не помогут, а потому их применение в подавляющем большинстве случаев бессмысленно. Для борьбы с болью используют противовоспалительные и обезболивающие наименования. С их помощью можно будет исключить отёчность, а также незначительно улучшить степень подвижности.
Кортикостероидные наименования, внедряемые за счёт инъекционного введения в проблемную область.
Хирургическое лечение допустимо к проведению исключительно при нормализации показателей сахара. Если заболевание скомпенсировано, а противопоказания со стороны сердечно-сосудистой системы и внутренних органов отсутствуют, смело можно осуществлять замену. Заключение даёт эндокринолог по результатам комплексной диагностики. При нормализации соотношения глюкозы все процессы заживления у пациентов с эндокринным недугом происходят также, как и у здоровых людей. Однако контроль чрезвычайно важен не только перед операцией, но и сразу же после него.
Профилактика
Человеку, столкнувшемуся патологией, необходимо понимать, что лечение соединительных тканей является достаточно сложной процедурой. В связи с этим рекомендуется озаботиться рядом превентивных мер для исключения формирования обострений. К профилактическим процедурам причисляют:
- соблюдение корректного и полноценного питания;
- осуществление лечебной гимнастики и дозированные физические нагрузки;
- контроль употребления продуктов, содержащих углеводов, а также постоянное наблюдение за уровнем сахара;
- применение повышенных дозировок витаминных комплексов вследствие замедленного кровотока.
Именно при таком подходе можно будет избежать не только самих проблем, но и осложнений.
ВАЖНО ЗНАТЬ!Cредство от сахарного диабета, которое рекомендует ДИАБЕТОЛОГ со стажем! »……………..читать далее >>>
При сахарном диабете болят суставы: причины, лечение
Нередкой бывает ситуация, когда при сахарном диабете болят суставы. Это состояние провоцирует много проблем у пациентов, поскольку из-за нарушения их нормального строения и работоспособности качество жизни людей значительно снижается.
Суставом врачи называют область или место, где подвижно соединяется две или больше костей. Этот комплекс удерживается при помощи связок, которые прикрепляются к костям, и сухожилий, служащими креплениями для мышц. В основании костей находятся хрящи, которые способствуют плавному движению суставов, препятствуя трению и деформации твердых структур.
Хрящи могут повреждаться по различным причинам, например, травматическим, или же начинать свою деструкцию из-за старения. Такое заболевание, как сахарный диабет приводит к ускорению этих процессов по причине того, что патология значительно нарушает нормальный метаболизм всех внутренних органов.


Ухудшение кровотока обусловлено сужением сосудов и нарушением их иннервации. Это приводит к недостаточному питанию нервных волокон, что впоследствии вызывает нарушение снабжения необходимыми веществами мышц, костей и хрящей. Страдает одна из главных функций суставов – фиксация мышц и костей в определенном положении.
Другим фактором служит скопление избыточного сахара на суставных поверхностях. Снижается гибкость, нарушается или затрудняется нормальное движение, нарушается образование коллагена, который формирует сухожилия. Также важным фактором считается избыточная масса тела, которая негативно влияет на все костные сочленения ног, особенно диабетикам знакомы болевые ощущения в коленном и голеностопном суставах. В некоторых случаях могут быть болевые ощущения верхних конечностей, но они встречаются реже.
Суставные патологии при диабете
Больные сахарным диабетом значительно чаще, чем здоровые лица, страдают от патологий суставов. Около 80% пациентов отмечают болевой симптом в раннем возрасте. Такие заболевания, как артроз, артрит начинают свое развитие с момента появления хронической гипергликемии.


Неприятные ощущения в пальцах руки и ног, стопах, коленях, тазобедренных суставов при сахарном диабете можно считать нормальным явлением. Чем старше пациент, чем больше у него диабетический стаж, тем выше вероятность развития подобных проблем. Согласно статистике, суставы ног поражаются чаще, чем другие. Это обусловлено повышенной нагрузкой на них.
Остеоартропатия
Остеоартропатия представляет собой деструкцию сустава, которая начинается без инфекции. Другим ее названием является сустав Шарко. Такая патология считается показанием к назначению больному группы инвалидности, поскольку качество жизни таких пациентов снижено. Мишенями сустава Шарко являются сочленения ног – стопы, колени, тазобедренные суставы.
Болезнь трудно поддается диагностике на ранних стадиях, поскольку она не вызывает никаких болевых ощущений даже тогда, когда развиваются визуальные дефекты. Это обусловлено снижением чувствительности, которая провоцирует связочные дефекты, деформацию костей стопы, их дислокацию. Лечение патологии хирургическое, по возможности выполняется замена пораженных суставов.
Диабетическая кисть


Этот дефект представляет собой ограничение подвижности суставных поверхностей. Это позднее осложнение заболевания, которое поражает треть пациентов. Оно приводит к тяжелой подвижности пальцев, кистей, над которыми появляется толстая кожа, обычно на тыльной стороне кисти. Болевые ощущения не характерны. Лечение неэффективно.
Артроз и воспаление околосуставной сумки
Непосредственной связи между артрозом и сахарным диабетом нет, но он нередко встречается при этой патологии. По своей сути это возрастные изменения костных сочленений, которые обусловлены возрастной деформацией. Заболевание начинается после 45 лет, а при избыточной массе тела манифестирует раньше. Больше всего страдают костные сочленения ног. Виды:
- шейный;
- плечевой;
- кистей;
- пальцев;
- тазобедренный;
- коленный;
- позвоночный;
- голеностопный;
- смешанный.
Бурсит – воспаление околосуставной сумки. Он обусловлен бактериальной инвазией. Каждое движение сопровождается выраженными болевыми ощущениями. Особый дискомфорт представляет бурсит костных сочленений ног, поскольку человек должен двигаться, а на нижние конечности приходится самая большая нагрузка. Причиной бурсита являются травмы, давление на сочленения, диабет же способствует ускорению процесса. Лечение артроза и бурсита является серьезной проблемой медицины, поскольку этот процесс всегда длительный.
Диагностика и терапия


Боли в суставах сопровождают практически все вышеперечисленные заболевания. Лечение большинства из них затруднительно, однако, существуют методики, которые минимизируют болевые ощущения. Поэтому целесообразно обратиться за помощью к врачу при возникновении подобных проблем. Он назначит такие диагностические мероприятия:
- общий осмотр;
- сбор анамнеза;
- рентген пораженного сочленения;
- иногда возникает необходимость проведения МРТ, биопсии.
Когда при сахарном диабете начинают болеть суставы, первым врачом для посещения должен быть эндокринолог. Он подкорректирует лечение основной патологии, поможет компенсировать углеводный обмен. После этого он даст рекомендации травматологу относительно ведения пациента, с учетом типа заболевания, его продолжительности, стабильности гликемического профиля.
Терапия включает препараты, способствующие улучшению реологии крови. Для этого необходимы ангиопоротекторы, дезагреганты и антиагреганты. Не будет лишним применение физиотерапевтических процедур – массажей, электрофореза.
Важно минимизировать нагрузку, чтобы костные сочленения могли отдыхать от работы. Для устранения болевых ощущений назначаются нестероидные противовоспалительные средства, снимающие боли. При инфекционных процессах возникает потребность в антибиотикотерапии. Синдром диабетической стопы, стопа Шарко требует ортопедической обуви. Тяжелые случаи подлежат оперативному лечению.
Диабет и осложнения на суставы
Почему развивается при СД?
Заболевание артроз развивается в пожилом возрасте и проявляется в поражении хрящевой прослойки сустава. Формирование происходит вследствие недостаточного количества витаминов и минералов, которые вымываются из организма с годами.
Хрящевая прослойка выполняет защитную функцию, не позволяя костям в суставе, тереться друг о друга. В течение жизни, под воздействием физических нагрузок, хрящевая ткань изнашивается.
Процесс восполнения происходит при правильном питании и хорошем кровотоке, в противном случае, недостаток ферментов приводит к развитию артроза.
Главной причиной, влияющей на развитие артроза, выступает прекращение хрящевой амортизации и отсутствие восстановительных возможностей ткани.
Остальные факторы выступают ускорителями развития патологического процесса. К ним относятся:
- постоянные усиленные нагрузки, приводящие к изнашиванию хрящевой прослойки;
- низкая физическая активность, которая приводит к замедлению тока крови в суставы и провоцирует осложнения;
- частые травмы, после которых для восстановления требуется большое количество полезных микроэлементов;
- воспалительный процесс в суставах;
- уменьшение количества коллагена в суставах (с возрастом).
Артрит при диабете 2 стадии
Пациенты, имеющие диабет первой стадии, сталкиваются с осложнениями здоровья, иммунитет отторгает поджелудочную железу, воздействует на синовиальную жидкость, находящуюся в суставах.
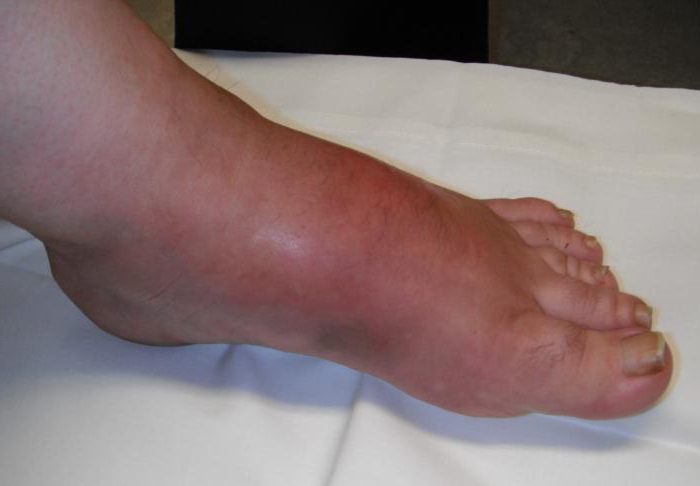
Если исследовать анализы пациента, имеющего диабет или артрит, можно сделать заключение, что в обоих случаях маркёры воспаления увеличены в несколько раз.
Учёные обнаружили ген, способствующий развитию аутоиммунных заболеваний. Медики утверждают, что диабет первой степени в сочетании артритом имеет генетическую предрасположенность.
Симптомы артрита
Основными признаками диабетического артроза при сахарном диабете, выступают:
- ощущение сильной боли;
- затрудненность движения;
- временная отечность.
Лечение артрита при диабете
Диабет провоцирует ускоренное развитие всех патологических процессов, несвоевременное лечение которых вызывает серьезные осложнения. Это относится и к артриту, осложнением которого становится артроз, то есть разрушение сустава. При своевременном обращении к врачу шансы сохранить сустав в функциональном состоянии возрастают. Методика лечения основывается на стадии развития заболевания.
К главным препаратам, которые может прописать специалист для лечения диабетического артроза, относятся:
- Хондопротекторные медикаменты — способствуют восстановлению хрящевой ткани. Среди них выделяют: гиалуроновую кислоту, хондроитинсульфат, глюкозамин.
- Противовоспалительные препараты — оказывают действие на воспаление, снимают отечность. Прибегают к применению диклофенака, ибупрофена, фенилбутазона.
- Препараты обезболивающего действия — инъекции, мази, компрессы.
- Медикаменты, снимающие мышечный спазм.
Операционное лечение выступает крайней мерой, до которой желательно не доводить болезнь, так как процесс заживления ран для диабетиков очень длительный.
Универсального метода лечения артрита для диабетиков не существует, врач подберёт препараты, учитывая индивидуальные особенности пациента.
После подтверждения диагноза специалист назначает медикаментозное лечение, состоящее из:
- Препаратов, способствующих восстановлению хрящевой ткани;
- Противовоспалительные лекарства;
- В тяжёлых случаях назначают инъекции в суставы, если сохранилась межсуставная щель.
Для получения результата, препараты стоит принимать длительными курсами, важно наблюдаться у врача, регулярно сдавать анализы для лабораторного исследования.
Ревматоидный артрит на ранних стадиях можно вылечить, стоит прийти на приём к врачу, выполнять рекомендации. Важно, чтобы пациент понимал, что регулярный приём медикаментов — гарантия выздоровления, первые результаты бывают не скоро.
Ревматоидный артрит при диабете лечить сложно, не все препараты подходят таким пациентам. Медицина предлагает новые методы, способные сделать лечение более результативным.
Наши стопы, если можно так выразиться, являются своего рода подставками для всего тела — именно они берут на себя практически всю весовую нагрузку. В основном благодаря стопам осуществляются сложные движения при ходьбе и беге.
Поэтому к этим анатомическим структурам предъявляются повышенные требования прочности и эластичности – каждая наша стопа состоит из 30 крупных и мелких костей, которые связаны между собой посредством 28 сочленений или суставов.
Причины
Подагра и сахарный диабет зачастую идут «рука об руку». Причинами обоих заболеваний, в первую очередь, является нездоровый образ жизни.
Ключевая основа этих патологий таится в неправильном питании (не соблюдается специальная диета). Отсутствие сбалансированного рациона нередко приводит к ожирению и провоцирует отложение мочевой кислоты (при подагре) или становится причиной высокой концентрации сахара в крови (при сахарном диабете).
Что такое подагра
Чаще всего заболевание развивается в результате отложений мочевой кислоты в нижних конечностях.
Накоплению мочевой кислоты способствуют следующий фактор: высокое содержание пуринов, попадающих в организм вместе с пищей.
Когда функциональность почек нарушается, избыток пуринов (мочевая кислота) кристаллизируется и далее откладывается в соединениях суставов. Клинические особенности подагры доказывают, что заболевание развивается на фоне:
- лишнего веса;
- генетической зависимости;
- малоподвижного образа жизни;
- злоупотребления алкогольными напитками.
Симптомы подагры
Подагре подвержены, в основном, мужчины в возрасте от 40 до 60 лет. Предварительный диагноз можно установить по следующим симптомам:
- внезапная, резкая боль на стопе в области большого пальца;
- покраснение кожных покровов и отечность;
- повышение температуры в пораженной области;
- приступообразное затруднение мочевыделения (чаще в ночное время), проходящее после приступа.
Важно! По мере прогрессирования заболевания происходит деформация суставов. Болевой синдром при этом ярко выражен (к ноге в пораженной зоне невозможно прикоснуться).Чтобы вернуть пациента к нормальной жизни требуется серьезное лечение.
Сахарный диабет
При сахарном диабете 1 типа инсулин, если и вырабатывается, его количество слишком мало для нормального функционирования организма. В результате этого глюкоза в избытке накапливается в крови и не успевает перерабатываться. Для диабета 1 типа характерна излишняя худоба пациентов.
При диабете 2 типа инсулин вырабатывается, но клетки организма не воспринимают его должным образом (нарушение толерантности к глюкозе). У таких пациентов зачастую присутствует избыточный вес.
Симптомы диабета
Опасность сахарного диабета заключается в том, что его очень трудно, а порой просто невозможно распознать на ранних стадиях развития. Однако, если у человека присутствуют перечисленные ниже признаки, он обязательно должен пройти медицинское обследование.
- На фоне частого мочеиспускания обезвоживание организма. Причем пациент потребляет довольно много воды.
- При повышенном аппетите наблюдается резкое снижение веса тела,
- Больной жалуется на быструю утомляемость и слабость во всем теле.
- Сонливость в дневные часы и бессонница ночью.
- Нарушение зрения (ретинопатия).
- Головокружения.
- Онемение конечностей.
- Отсутствие полового влечения.
- Мышечные судороги и покалывания.
- Раны и ссадины плохо заживают.
В чем состоит лечение подагры при сахарном диабете
Лечение подагры при диабете должно происходить под наблюдением ревматолога.
Сократить численность признаков обоих заболеваний может только комплексный подход к решению проблемы, в который входит:
- Лечение медикаментами.
- Диета.
- Физиотерапевтические процедуры,
- Лечебная гимнастика.
Магнитная терапия
Чтобы вылечить артрит применяют магнитную терапию. Суть лечения в том, что больные суставы прогреваются на глубине до 12 см. Регулярные процедуры нормализуют кровообращение, восстанавливая суставные ткани.
Благодаря низкочастотным полям уменьшаются воспаления, исчезают болезненные ощущения, улучшается состояние здоровья в целом. Метод магнитного лечения применяют людям преклонного возраста, несмотря на ослабленный организм, они проходят процедуры без осложнений.
Курс терапии длится месяц, при необходимости врач назначит дополнительные процедуры. Улучшение состояния сустава можно почувствовать после курса процедур. Стоит лечение не дёшево, лучше определиться — стоит начинать лечение или нет.
Магнитная терапия людям, имеющим диабет, применяется на первых двух стадиях артрита при отсутствии воспалительных процессов, околосуставные ткани не слишком деформированы. Существуют противопоказания:
- Онкологические заболевания;
- Туберкулёз;
- Проблемы со свёртываемостью крови;
- Беременность;
- Болезни сердца — аритмия, стенокардия.
Эффективный способ вылечить артрит при диабете — лазерные процедуры. Воздействие лазером происходит способами:
- Если артрит в хронической форме, анализы, температура тела в норме допустимого, лазер направляют на больные суставы. Большинство пациентов подтверждают эффективность методики лечения, через несколько процедур возможно временное обострение артрита.
- Ревматоидный артрит, находящийся в острой форме, предполагает другой способ лечения. Лазер воздействует на локтевую вену — излучения направляются непосредственно на циркулирующую кровь. После нескольких процедур пациенты замечают положительные реакции организма — нормализацию иммунной системы, уменьшение воспалительных процессов, улучшение работы кровеносной системы.
Лазерные процедуры стоит проводить курсом до 20 процедур через сутки. Процедуры предназначены для пациентов, у которых ревматоидный артрит находится в лёгкой форме. Если болезнь протекает тяжело, от лазеротерапии стоит отказаться, она не принесёт желаемого результата. Перед началом лечения артрита людям, имеющим сахарный диабет, дополнительными методами стоит пройти детальное обследование.
Методы профилактики диабетического артроза
Человеку, страдающему диабетом, необходимо понимать, что лечение соединительной ткани — сложная процедура, поэтому важно выполнять превентивные меры для избегания развития обострения. К профилактическим процедурам относят:
- соблюдение правильного питания;
- выполнение лечебной гимнастики, умеренные физические нагрузки;
- контроль потребления углеводосодержащих продуктов и наблюдение за уровнем сахара в крови;
- из-за замедленного кровотока рекомендуется периодическое применение повышенных доз витаминных комплексов.
Заболевание имеет ряд характерных проявлений, обнаружив которые человек должен обратиться к врачу. Необходимо помнить, что диабет, как ускоритель, влияет на все патологические процессы в организме. Промедление с лечением спровоцирует необратимые процессы в суставе и вызовет его разрушение. Поэтому ключевым фактором выступает время, упустив которое невозможно будет восстановить полную функциональность сустава.
Артроз суставов на фоне диабета: как лечить
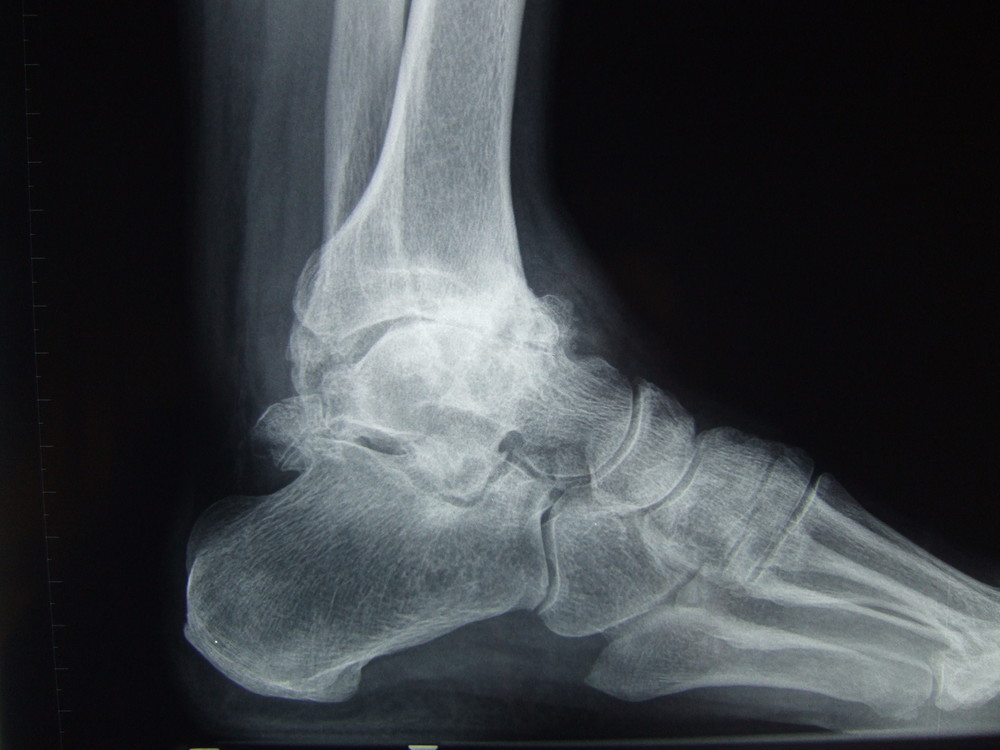
Диабетическая остеоартропатия представляет собой деструктивное поражение костной и хрящевой суставной ткани на фоне сахарного диабета. При длительном повышенном уровне сахара в крови возникает метаболическая патология, при которой происходит прогрессирующее и нередко безболезненное разрушение суставов. Отсутствие боли связано с иннервацией сочленения – повреждением нервных окончаний из-за заболевания. В основном поражаются стопы, плюсневые и предплюсневые кости (90%), но патологический процесс может охватить любые суставы (коленный, тазобедренный), хотя и гораздо реже. В 20% случаев наблюдается двустороннее поражение. Вероятность развития диабетической остеоартропатии повышается, если человек болен диабетом более 8 лет и лечение не осуществлялось либо проводилось неэффективно.


Поражение костной системы наблюдается у 58% больных диабетом 1 типа, у 24% с диабетом 2-го типа. Рентген показывает нарушения только после того, как 20-40% костной ткани уже утрачено. КТ более информативна, поскольку позволяет выявить содержание минеральных веществ как в трубчатой, так и в компактной костной ткани. Своевременное распознавание первых признаков позволит эффективно остановить разрушение и избежать инвалидизации, которой часто заканчивается поражение суставов на фоне диабета.

Эндопротезирование колен в Чехии: гарантии, цены, реабилитация, отзывы и статистика.
Узнать подробнее

Малоинвазивное эндопротезирование в Чехии: врачи, реабилитация, сроки и цены.
Узнать подробнееМеханизм поражения суставов
Причинами поражения суставов при диабете называют нарушение иннервации и аномально ускоренный кровоток в костной ткани, приводящий к остеопении локального масштаба. Также провоцирующую роль играют рецидивирующие травмы: даже самые незначительные способны запустить процесс остеолиза, разрушающий сустав. Протеингликановый состав костной, а также хрящевой ткани изменяется при дефиците инсулина. Основным механизмом, формирующим патологические нарушения в костях и сосудах, является гликирование белков.


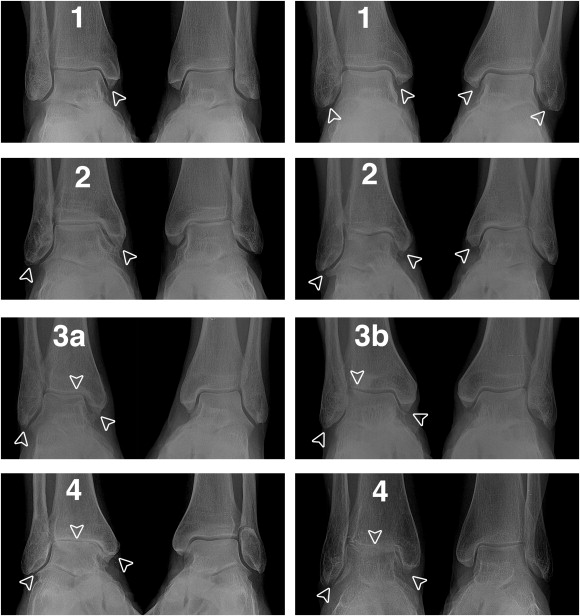
На первой стадии наблюдается отек, умеренная гиперемия. Боль и лихорадка отсутствуют. Рентгенологическое исследование не выявляет деструктивных изменений. Наблюдается остеопороз.
На второй стадии рентген выявляет нарушения в виде:
- умеренного остеопороза эпифизов;
- субхондрального склероза, сопровождающегося появлением краевых остеофитов;
- остеолиза и секвестрации;
- разрастаний соединительной ткани;
- асептических некрозов;
- патологической перестройки тканей кости, ее фрагментации.
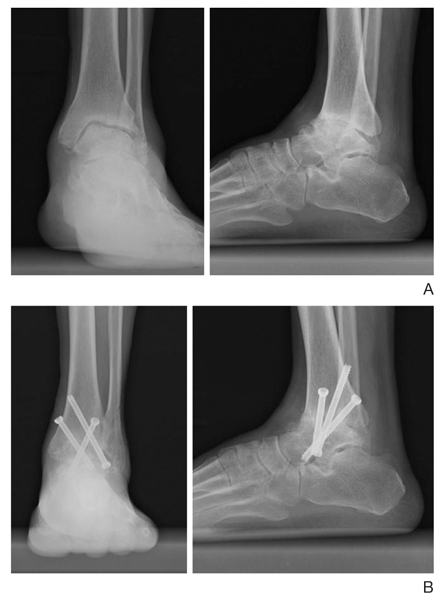
Нарушение чувствительности провоцирует растяжение связочного аппарата, от чего сустав расшатывается. На третьей стадии начинается выраженная деформация, вывихи, возможны спонтанные переломы костей. Сустав буквально распадается на части, остается только заменить его на искусственный. Другими способами подвижность не восстановить.
Лечение
Основой терапии при сахарном диабете является постоянный контроль над уровнем сахара. Для этого существуют специальные приборы, позволяющие быстро определить его уровень. Только при условии нормализации сахара можно рассчитывать на результат при лечении суставов, если степень их разрушения еще позволяет проводить консервативную терапию.


Больному необходимо регулярно заниматься гимнастикой, проводить сеансы массажа и самомассажа, а также использовать аппаратную физиотерапию для восстановления чувствительности.
Хондропротекторы при выраженных дегенеративных процессах в суставе не помогут, поэтому их использование в большинстве случаев бессмысленно. Для снятия боли назначаются противовоспалительные и обезболивающие средства, с их помощью спадает отечность и немного улучшается подвижность. Применяются кортикостероидные препараты путем инъекционного введения непосредственно в сустав.
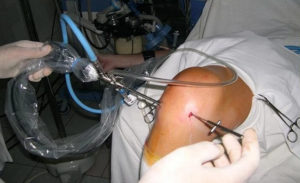
Хирургическое лечение
Хирургическое вмешательство при сахарном диабете возможно только при нормализации уровня сахара. Если диабет скомпенсирован и противопоказаний со стороны сердечно-сосудистой системы и внутренних органов не выявлено, то можно проводить замену сустава. Заключение дает эндокринолог по результатам обследования. При нормализации уровня сахара все процессы заживления у больных диабетом происходят также, как и у здоровых людей, но контроль очень важен не только перед операцией, но и сразу же после нее.


Есть риск отторжения, если у пациента преклонный возраст, заболевание продолжается более 10 лет. Однако современные технологии позволяют свести его к минимуму. Эндопротезирование производится при помощи фиксации на цемент, в котором содержится антибиотик (например, цифуроксим). Частота осложнений при введении данного метода существенно сократилась.
Существенно осложняет процедуру эндопротезирования лишний вес, который часто превышает все нормы при сахарном диабете. Это может стать противопоказанием к операции, поскольку не только затрудняется доступ к суставу, УЗИ-навигация и последующее закрытие тканей, но и ухудшается приживаемость из-за высокой нагрузки. Часты случаи развития ранних инфекций и смещения эндопротеза, велика вероятность, что произойдет перипротезный перелом, повредятся связки сустава, может развиться тромбоз конечности, тромбоэмболия, асептическая нестабильность, вывих головки имплантата.
Успех операции по замене сустава тучному человеку с диагнозом «сахарный диабет» во многом зависит от опыта врача, наличия необходимого оборудования для точной установки эндопротеза, правильного подбора имплантата. Важно проведение грамотной предоперационной профилактики тромбообразования и инфицирования.
В России есть клиники, в которых возможно обеспечить все необходимые условия для максимально успешного эндопротезирования таких больных, но попасть туда зачастую сложно. Единственной возможностью заменить сустав с минимальным риском осложнений является поездка в Германию или Израиль. Но многих останавливает высокая стоимость. Компания «Артусмед» предлагает организовать лечение опорно-двигательного аппарата для пациентов из РФ в специализированных клиниках Чехии, где цены существенно ниже, а качество на высоком европейском уровне.
Болезни суставов при диабете: лечение, диагностика
Как и другие органы человеческого организма, суставы при сахарном диабете (СД) подвергаются повышенному риску поражения. Болезни суставов могут доставлять много неприятностей, т. к. полностью нарушается их строение и нормальное функционирование, они сильно болят и осложняют полноценное существование.
Почему возникают проблемы с суставами при диабете?
Сустав — это место, где соединяются кости. Кости удерживаются на месте связками, соединяющими кости друг с другом и сухожилиями, прикрепляющими кости к мышцам. Основания костей дополняются хрящом, который позволяет им двигаться без жесткого трения. Причиной повреждения хряща может быть травма или естественные причины, связанные со старением организма, но диабет потенциально ускоряет его деструкцию.
Недостаточная выработка инсулина приводит к патологическим изменениям в мышцах, костях и суставах.
Так как сахарный диабет связан с нарушением метаболизма, то хрящи у диабетиков быстрее подвержены старению и разрушению. Из-за нарушенного кровообращения, при сужении сосудов страдает нервная система мышц и связок, недостаток питания негативно влияет на их главную функцию — фиксировать и укреплять суставы. К тому же избыточная глюкоза накапливается на поверхности суставов, затрудняет их движение, снижает гибкость, делает их более жесткими, а также разрушает коллаген, из которого состоят сухожилия. Избыточный вес оказывает дополнительное давление и усугубляет боли в суставах ног при сахарном диабете.
Вернуться к оглавлениюБолезни суставов при сахарном диабете
Частый симптом артроза стопы у человека – боль.Диабет негативно влияет на костно-суставные органы и приблизительно в 80% случаев приводит к ранним артрозам или к другим осложнениям, которые сопровождаются болью или неприятными ощущениями в стопах, коленях, пальцах ног и рук, плечах и т. д. Вероятность таких заболеваний увеличивается с возрастом. Некоторые поражения суставов не связаны с диабетом, но их протекание на фоне диабета будет осложнено. Суставы ног при диабете наиболее уязвимы, т. к. на них приходится максимальное давление.
Вернуться к оглавлениюДиабетическая остеоартропатия
Диабетическая остеоартропатия. (нейроостеоартропатия, стопа Шарко) — разрушение костно-суставных органов, несвязанное с инфекцией. Это тяжелое осложнение приводит к инвалидности. Преимущественно болезнь поражает стопы, реже — колени и тазобедренные суставы. Раннее распознавание болезни затруднено тем, что суставы не болят даже при визуально заметных изменениях. Нарушение чувствительности приводит к растяжению связок и разрушению хрящей, что вызывает сильные отеки, а также к дислокации костей стопы и к последующему ее деформированию.
Вернуться к оглавлениюСиндром диабетической кисти
Синдром ограниченной подвижности суставов — это долговременное осложнение сахарного диабета, наблюдается почти у 30% диабетиков. Заболеванию характерна прогрессирующая тугоподвижность рук и пальцев, и образование толстой, плотной, восковой кожи на тыльной стороне ладони. Постепенное ограничение двигательных возможностей проявляется безболезненно.
Вернуться к оглавлениюАртроз и бурсит
При данном заболевании артроз кистей рук развивается гораздо раньше, чем мог бы.Артроз с диабетом непосредственно не связан, хотя довольно часто встречается у диабетиков. Артроз — это возрастная деформация суставов, происходящая постепенно, которая начинает развиваться в зрелом возрасте (от 45-ти лет и старше), но сахарный диабет создает условия для его развития в более раннем возрасте. Разновидности артроза:
- коленный;
- тазобедренный;
- шейный;
- плечевой;
- артроз кистей рук и пальцев;
- артроз позвоночника;
- голеностопный;
- полиостеоартроз.
Бурсит развивается при бактериальной инфекции в полости синовиальной сумки коленного или локтевого сустава. Любое движение и давление причиняет огромную боль в пострадавшем органе. В большинстве случаев заболевание связано с механической травмой или из-за постоянного давления на локоть или колено, но диабет, как и в других случаях служит катализатором к развитию заболевания.
Вернуться к оглавлениюДиагностика и лечение
В некоторых случаях для подтверждения диагноза потребуется МРТ сустава.Ранняя диагностика помогает остановить дальнейшее развитие серьезных проблем с суставами при диабете.
Хотя некоторые заболевания полностью вылечить невозможно, существуют методы, которые помогают минимизировать боль и дискомфорт. Поэтому, если болят суставы, появились отеки, покраснение или онемение нужно срочно отправиться на осмотр к врачу. Для диагностики заболеваний назначается рентгенологическое исследование колена, стопы, плеча или локтя. В отдельных случаях, чтобы поставить правильный диагноз нужно делать МРТ и биопсию.
При диабете лечить заболевания костно-суставной системы нужно под наблюдением эндокринолога, т. к. важна не только медикаментозная терапия, но и поддержание на должном уровне глюкозы, артериального давления и показателей липидного обмена. Корректная и постоянная компенсация СД — залог успешной терапии. Сроки лечения определяются лечащим врачом, с учетом интенсивности болевых ощущений, типа диабета и его стажа.
Лечить суставы необходимо совместно с препаратами, улучшающими реологические свойства крови, например, ангиопротекторы («Продектин»), дезагреганты («Тиклопидин», «Пентоксифиллин»). Лечение артроза при диабете включает физиотерапию (электрофорез, массаж, импульс-терапию и т. д.). Синдром диабетической кисти лечить сложно, но ежедневные упражнения на растяжку ладони помогут предотвратить или задержать развитие болезни. Для снятия боли назначаются обезболивающие препараты, а при наличии язв или воспалительных процессов назначаются антибиотики. При сильной деформации стопы рекомендуется ортопедическая обувь. В крайне тяжелых случаях прибегают к хирургической операции.
Сахар снижается мгновенно! Диабет со временем может привести к целому букету заболеваний, таких как проблемы со зрением, состоянием кожи и волос, появлению язв, гангрены и даже раковых опухолей! Люди, наученные горьким опытом для нормализации уровня сахара пользуются… читать далее…
ВАЖНО ЗНАТЬ! Даже ‘запущенный’ диабет можно вылечить дома, без операций и больниц. Просто прочитайте что говорит Марина Владимировна читать рекомендацию…
Судя по тому, что вы сейчас читаете эти строки – победа в борьбе с высоким уровнем сахара в крови пока не на вашей стороне…
И вы уже думали о стационарном лечении? Оно и понятно, ведь диабет – очень опасное заболевание, которое при несвоевременном лечении может закончиться летальным исходом. Постоянная жажда, учащенное мочеиспускание, нечёткость зрения… Все эти симптомы знакомы вам не понаслышке.
Но возможно правильнее лечить не следствие, а причину? Рекомендуем прочитать статью о современных методах лечения диабета… Читать статью >>
Как лечить суставы ног от диабета — Лечим диабет
Боли в суставах при сахарном диабете
Нередкой бывает ситуация, когда при сахарном диабете болят суставы. Это состояние провоцирует много проблем у пациентов, поскольку из-за нарушения их нормального строения и работоспособности качество жизни людей значительно снижается.
Суставом врачи называют область или место, где подвижно соединяется две или больше костей. Этот комплекс удерживается при помощи связок, которые прикрепляются к костям, и сухожилий, служащими креплениями для мышц. В основании костей находятся хрящи, которые способствуют плавному движению суставов, препятствуя трению и деформации твердых структур.
Хрящи могут повреждаться по различным причинам, например, травматическим, или же начинать свою деструкцию из-за старения. Такое заболевание, как сахарный диабет приводит к ускорению этих процессов по причине того, что патология значительно нарушает нормальный метаболизм всех внутренних органов.

Ухудшение кровотока обусловлено сужением сосудов и нарушением их иннервации. Это приводит к недостаточному питанию нервных волокон, что впоследствии вызывает нарушение снабжения необходимыми веществами мышц, костей и хрящей. Страдает одна из главных функций суставов – фиксация мышц и костей в определенном положении.
Другим фактором служит скопление избыточного сахара на суставных поверхностях. Снижается гибкость, нарушается или затрудняется нормальное движение, нарушается образование коллагена, который формирует сухожилия. Также важным фактором считается избыточная масса тела, которая негативно влияет на все костные сочленения ног, особенно диабетикам знакомы болевые ощущения в коленном и голеностопном суставах. В некоторых случаях могут быть болевые ощущения верхних конечностей, но они встречаются реже.
Суставные патологии при диабете
Больные сахарным диабетом значительно чаще, чем здоровые лица, страдают от патологий суставов. Около 80% пациентов отмечают болевой симптом в раннем возрасте. Такие заболевания, как артроз, артрит начинают свое развитие с момента появления хронической гипергликемии.

Неприятные ощущения в пальцах руки и ног, стопах, коленях, тазобедренных суставов при сахарном диабете можно считать нормальным явлением. Чем старше пациент, чем больше у него диабетический стаж, тем выше вероятность развития подобных проблем. Согласно статистике, суставы ног поражаются чаще, чем другие. Это обусловлено повышенной нагрузкой на них.
Остеоартропатия
Остеоартропатия представляет собой деструкцию сустава, которая начинается без инфекции. Другим ее названием является сустав Шарко. Такая патология считается показанием к назначению больному группы инвалидности, поскольку качество жизни таких пациентов снижено. Мишенями сустава Шарко являются сочленения ног – стопы, колени, тазобедренные суставы.
Болезнь трудно поддается диагностике на ранних стадиях, поскольку она не вызывает никаких болевых ощущений даже тогда, когда развиваются визуальные дефекты. Это обусловлено снижением чувствительности, которая провоцирует связочные дефекты, деформацию костей стопы, их дислокацию. Лечение патологии хирургическое, по возможности выполняется замена пораженных суставов.
Диабетическая кисть

Этот дефект представляет собой ограничение подвижности суставных поверхностей. Это позднее осложнение заболевания, которое поражает треть пациентов. Оно приводит к тяжелой подвижности пальцев, кистей, над которыми появляется толстая кожа, обычно на тыльной стороне кисти. Болевые ощущения не характерны. Лечение неэффективно.
Артроз и воспаление околосуставной сумки
Непосредственной связи между артрозом и сахарным диабетом нет, но он нередко встречается при этой патологии. По своей сути это возрастные изменения костных сочленений, которые обусловлены возрастной деформацией. Заболевание начинается после 45 лет, а при избыточной массе тела манифестирует раньше. Больше всего страдают костные сочленения ног. Виды:
- шейный;
- плечевой;
- кистей;
- пальцев;
- тазобедренный;
- коленный;
- позвоночный;
- голеностопный;
- смешанный.
Бурсит – воспаление околосуставной сумки. Он обусловлен бактериальной инвазией. Каждое движение сопровождается выраженными болевыми ощущениями. Особый дискомфорт представляет бурсит костных сочленений ног, поскольку человек должен двигаться, а на нижние конечности приходится самая большая нагрузка. Причиной бурсита являются травмы, давление на сочленения, диабет же способствует ускорению процесса. Лечение артроза и бурсита является серьезной проблемой медицины, поскольку этот процесс всегда длительный.
Диагностика и терапия

Боли в суставах сопровождают практически все вышеперечисленные заболевания. Лечение большинства из них затруднительно, однако, существуют методики, которые минимизируют болевые ощущения. Поэтому целесообразно обратиться за помощью к врачу при возникновении подобных проблем. Он назначит такие диагностические мероприятия:
- общий осмотр;
- сбор анамнеза;
- рентген пораженного сочленения;
- иногда возникает необходимость проведения МРТ, биопсии.
Когда при сахарном диабете начинают болеть суставы, первым врачом для посещения должен быть эндокринолог. Он подкорректирует лечение основной патологии, поможет компенсировать углеводный обмен. После этого он даст рекомендации травматологу относительно ведения пациента, с учетом типа заболевания, его продолжительности, стабильности гликемического профиля.
Терапия включает препараты, способствующие улучшению реологии крови. Для этого необходимы ангиопоротекторы, дезагреганты и антиагреганты. Не будет лишним применение физиотерапевтических процедур – массажей, электрофореза.
Важно минимизировать нагрузку, чтобы костные сочленения могли отдыхать от работы. Для устранения болевых ощущений назначаются нестероидные противовоспалительные средства, снимающие боли. При инфекционных процессах возникает потребность в антибиотикотерапии. Синдром диабетической стопы, стопа Шарко требует ортопедической обуви. Тяжелые случаи подлежат оперативному лечению.
Как лечить ноги при сахарном диабете
Сахарным диабетом называют грозное заболевание эндокринной системы, характеризующееся высокими показателями сахара в крови и нарушениями процессов метаболизма. Эндокринная патология 1 типа развивается из-за недостатка синтеза гормона инсулина. Эта форма болезни характерна для молодого возраста и носит наследственный характер. При диабете 2 типа показатели инсулина находятся в пределах нормы, однако, развивается снижение чувствительности клеток к гормону вследствие неправильного питания или чрезмерной массы тела пациента.
Длительное течение болезни сопровождается развитием хронических осложнений. Пример – поражение нижних конечностей. Лечение ног при сахарном диабете – комплексный процесс, направленный на компенсацию основного заболевания и устранение местных нарушений. В статье рассмотрено, что делать при развитии патологии и можно ли бороться с проблемой в домашних условиях.
Особенности поражения ног
Существует два основных механизма развития проблемы с ногами при сахарном диабете:
- Гипергликемия хронического характера поражает нервные волокна. Они, в свою очередь, теряют возможность проводить нервные импульсы, в результате чего развивается нейропатия диабетического характера. Такая патология сопровождается онемением, изменением чувствительности.
- Происходит закупорка просвета кровеносных сосудов атеросклеротическими бляшками, в результате чего возникает гипоксия тканей и дальнейший некроз.
Поражение периферической нервной системы сопровождается болью в ногах при сахарном диабете, ощущением давления, снижением чувствительности, изменением реакции на жар или холод. На фоне этого могут развиваться трофические поражения нижней конечности и стопы, которые длительно заживают.
Симптомы поражения артерий нижних конечностей:
- кожа становится сухой и шелушащейся;
- дискомфорт;
- появление отечности;
- возникновение пигментных пятен или, наоборот, депигментированных зон;
- выпадение волос;
- бледность кожных покровов;
- отсутствие или слабый пульс на периферических артериях.
Методы лечения
Врач выбирает, как лечить ноги при сахарном диабете, в зависимости от механизма развития патологии и симптоматических проявлений.
Борьба с отеками
Прежде чем выбрать лечение при отеках ног при сахарном диабете, нужно определить их разновидность и причину возникновения. Отеки могут появляться на фоне поражения сосудов, периферической нервной системы, суставов нижних конечностей или почек.
Пациент должен уметь правильно подбирать обувь, ведь при ношении неудобных моделей в определенных местах может скапливаться жидкость, усиливая развитие отечности. Устранить симптом можно при помощи достижения компенсации сахарного диабета. Именно высокие цифры гликемии вызывают развитие ряда осложнений.
Важно соблюдать советы диетолога, провести коррекцию рациона питания. Обязательно уменьшается количество поступаемой жидкости и соли. Также следует ограничить употребление легкоусвояемых сахаридов и липидов животного происхождения.
Устранение отеков на ногах при сахарном диабете происходит по следующей схеме. Специалист назначает применение сосудорасширяющих и гипотензивных препаратов:
- ингибиторов фосфодиэстеразы – Папаверин;
- простагландинов и лейкотриенов – Алпростадил;
- блокаторов кальциевых канальцев – Нифедипин;
- ингибиторов АПФ – Лизиноприл, Эналаприл.
Устранение болевого синдрома
Если больной жалуется на то, что болят ноги при сахарном диабете, это свидетельствует о закупорке просвета артерий или развитии одной из форм нейропатии. Для устранения подобного проявления, помимо коррекции лечения основного заболевания, используют следующие группы препаратов:
- Производные тиоктовой кислоты. Эти средства выводят «плохой» холестерин, уменьшают токсическое воздействие внешних и внутренних факторов на сосуды. Эффективные представители группы – Берлитион, Октолипен, Тиогамма.
- Антидепрессанты – назначаются в тех случаях, если болят ноги при диабете (Амитриптилин). Особенность лечения заключается в том, что врач подбирает наименьшую возможную дозу препарата, постепенно увеличивая ее для достижения необходимого терапевтического эффекта.
- Витамины В-ряда – способствуют восстановлению работы нервной системы, возобновляют процессы передачи нервных импульсов.
- Анестетики местного действия – лечение при болях в ногах при сахарном диабете проводят с помощью аппликаций. Эффект наступает на протяжении четверти часа.
- Препараты, обладающие противосудорожным действием (Карбамазепин) – купируют болевой синдром, устраняют ночные судороги при сахарном диабете.
Важно! Самостоятельное использование медикаментов не допускается, поскольку возможен риск развития побочных эффектов. Следует четко соблюдать назначенную схему терапии и дозировку лекарственных препаратов.
Устранение ран и трофических дефектов
Лечение ран на ногах состоит из местной обработки, использования антибактериальных и антисептических препаратов, разгрузки пораженной конечности. Местная терапия основывается на иссечении некротических зон и натоптышей вокруг раны, обработке трофических дефектов лекарственными препаратами и использовании повязки.
Местную обработку и промывание пораженных участков проводят 3% раствором перекиси, Хлоргексидином, физраствором и Мирамистином. Запрещено использовать спиртовые растворы, марганцовку, красящие вещества (йод, бриллиантовый зеленый). Повязка должна поддерживать влажную среду, что необходимо для ускорения заживления пораженных конечностей, а также препятствовать проникновению бактерий в рану.
Можно обрабатывать трофические дефекты антимикробными препаратами (Бетадин), стимуляторами заживления (Куриозин), протеолитическими ферментами (Химотрипсин). Специалист может рекомендовать использование Левомеколя или Солкосерила.
Хирургические методы
Для борьбы с отечностью и болевым синдромом, которые возникли в результате атеросклеротического поражения сосудов, используют хирургические вмешательства с целью восстановления кровообращения. Эффективными методами являются:
- Проведение шунтирования. Хирург вшивает синтетический протез, формируя обходной путь для крови в зоне закупоренной артерии. В ходе операции могут использоваться и собственные сосуды.
- Баллонная ангиопластика. В пораженную артерию вводят специальный баллон и раздувают его. Происходит расширение просвета сосуда. Для того чтоб сделать результат вмешательства длительным, в месте ведения баллона устанавливают стент. Это устройство предотвращает «слипание» восстановленной артерии.
Народные способы
Вылечить диабет народными средствами невозможно, однако, можно добиться компенсации заболевания, снижения яркости клинических проявлений.
Несколько листьев алоэ срезают и оставляют в холодном месте. Далее, из них выжимают сок и используют для обработки пораженных участков на ногах при первом и втором типе заболевания.
Лечебный настой корня аира. Сырье заливают кипятком (на стакан воды 1 ст. л. измельченного корня) и оставляют на водяной бане. Через четверть часа настой снимают и отставляют на 2 часа. Далее, средство процеживают, используют для лечебных аппликаций.
Примочки из эфирного масла гвоздики. Средство наносят на трофические дефекты и фиксируют сверху салфетками. Также лекарственное вещество принимают внутрь натощак (по 4-5 капель). Гвоздичное масло можно добавлять в воду при проведении лечебных процедур диабетикам (например, гидромассаж ног).
Важно помнить, что любые лечебные мероприятия должны проводиться под контролем квалифицированного специалиста. Только в этом случае можно добиться желаемого результата.
Лечение суставов ног при сахарном диабете
Подагра: диета и лечение при диабете

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день.
Подагра и сахарный диабет зачастую идут «рука об руку». Причинами обоих заболеваний, в первую очередь, является нездоровый образ жизни.
Ключевая основа этих патологий таится в неправильном питании (не соблюдается специальная диета). Отсутствие сбалансированного рациона нередко приводит к ожирению и провоцирует отложение мочевой кислоты (при подагре) или становится причиной высокой концентрации сахара в крови (при сахарном диабете).
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Что такое подагра
Чаще всего заболевание развивается в результате отложений мочевой кислоты в нижних конечностях.
Накоплению мочевой кислоты способствуют следующий фактор: высокое содержание пуринов, попадающих в организм вместе с пищей.
Когда функциональность почек нарушается, избыток пуринов (мочевая кислота) кристаллизируется и далее откладывается в соединениях суставов. Клинические особенности подагры доказывают, что заболевание развивается на фоне:
- лишнего веса;
- генетической зависимости;
- малоподвижного образа жизни;
- злоупотребления алкогольными напитками.
Симптомы подагры
Подагре подвержены, в основном, мужчины в возрасте от 40 до 60 лет. Предварительный диагноз можно установить по следующим симптомам:
- внезапная, резкая боль на стопе в области большого пальца;
- покраснение кожных покровов и отечность;
- повышение температуры в пораженной области;
- приступообразное затруднение мочевыделения (чаще в ночное время), проходящее после приступа.
Важно! По мере прогрессирования заболевания происходит деформация суставов. Болевой синдром при этом ярко выражен (к ноге в пораженной зоне невозможно прикоснуться).Чтобы вернуть пациента к нормальной жизни требуется серьезное лечение.
Сахарный диабет
При сахарном диабете нарушения обмена веществ объясняются недостаточной выработкой в организме гормона инсулина. Происходит это из-за поражения бета-клеток поджелудочной железы, которые и отвечают за выработку инсулина. Этот коварный недуг представлен в двух формах:
При сахарном диабете 1 типа инсулин, если и вырабатывается, его количество слишком мало для нормального функционирования организма. В результате этого глюкоза в избытке накапливается в крови и не успевает перерабатываться. Для диабета 1 типа характерна излишняя худоба пациентов.
При диабете 2 типа инсулин вырабатывается, но клетки организма не воспринимают его должным образом (нарушение толерантности к глюкозе). У таких пациентов зачастую присутствует избыточный вес.
Симптомы диабета
Опасность сахарного диабета заключается в том, что его очень трудно, а порой просто невозможно распознать на ранних стадиях развития. Однако, если у человека присутствуют перечисленные ниже признаки, он обязательно должен пройти медицинское обследование.
- На фоне частого мочеиспускания обезвоживание организма. Причем пациент потребляет довольно много воды.
- При повышенном аппетите наблюдается резкое снижение веса тела,
- Больной жалуется на быструю утомляемость и слабость во всем теле.
- Сонливость в дневные часы и бессонница ночью.
- Нарушение зрения (ретинопатия).
- Головокружения.
- Онемение конечностей.
- Отсутствие полового влечения.
- Мышечные судороги и покалывания.
- Раны и ссадины плохо заживают.
В чем состоит лечение подагры при сахарном диабете
Лечение подагры при диабете должно происходить под наблюдением ревматолога.
Сократить численность признаков обоих заболеваний может только комплексный подход к решению проблемы, в который входит:
- Лечение медикаментами.
- Диета.
- Физиотерапевтические процедуры,
- Лечебная гимнастика.
Диета при подагре и диабете
Диета при подагре и диабете заключается в следующих моментах:
- Полное исключение из рациона продуктов с высоким содержанием пуринов: мясо, печень, мясные и рыбные бульоны, субпродукты (почки, легкие).
- Отказ от алкоголя. Запрет особенно касается пива и вина, именно эти спиртные напитки почти в два раза повышают риск возникновения подагры.
- От газированной сладкой воды тоже придется отказаться.
- Под запретом высококалорийная и сладкая пища.
Что разрешает диета
Диета пациентов, у которых одновременно присутствует и подагра, и диабет в основном должна состоять из продуктов, богатыми клетчаткой и углеводами:
- Крупы: гречка рис, макаронные изделия твердых сортов.
- Сухофрукты, мармелад, финики, изюм.
- Варенье и мед.
- Кисломолочные продукты: сметана, кефир, творог, сыр.
- Сырые и вареные овощи: тыква, капуста, шпинат, огурцы, помидоры, картофель.
- Орехи и специи.
- Фрукты и ягоды.
- Минеральная щелочная вода, несладкие морсы, отвар шиповника.
Примерная диета
Лечение подагры при сахарном диабете должен назначать лечащий врач. Диета должна быть сбалансированной и соответствовать стадии и активности процесса. Вот примерное меню на один день при подагре и диабете:
Первый завтрак: нежирный творог, гречневая каша и чай с молоком.
Второй завтрак: настой из пшеничных отрубей.
Обед: салат и овощной суп. Несколько раз неделю допускается употребление отварного мяса диетических видов (не более 150 г) – курица, индейка, кролик.
Полдник: любые ягоды или желе из них, фрукты.
Ужин: морская запеченная рыба (только белых сортов) с овощами.
В течение всего дня пациент должен регулярно пить воду, количество которой должно составлять не менее 2-х литров.
Пища принимается маленькими порциями, но часто.
Лечение подагры – общие рекомендации
Важно! Диета – это не единственное лечение при подагре и диабете в комплексе. Избавление от недуга предполагает активный образ жизни пациента. Большое значение для выздоровления имеет лечебная гимнастика.
Упражнения не должны быть изнуряющими, они должны быть умеренными, но ежедневными. Только неукоснительное соблюдение всех предписаний врача поможет вернуть организму его функциональные характеристики и заставить подагру отступить на длительное время.
Многим любителям кулинарии достаточно хорошо знакома пряность куркума. Её можно использовать как самостоятельную приправу, так и в качестве компонента для приготовления различных соусов. Вместе с тем куркума обладает весьма полезными лечебными свойствами, которые нашли практическое применение в народной медицине для избавления от немалого количества недугов.
Благодаря арабским купцам, экзотическое растение из семейства имбирных появилось в Европе примерно в Средние века.
Какая польза для организма?
Куркума богата на различные витамины и минеральные вещества (группы B, C, K, кальций, фосфор, йод и др.). В состав её корня входит химическое вещество куркумин, обладающий выраженным противовоспалительным и антиоксидантным действием. Благодаря клиническим исследованиям, его вполне серьёзно стали рассматривать как потенциальное лекарственное средство. В ряде экспериментов куркумин продемонстрировал противоопухолевую активность, вызвав гибель раковых клеток. При этом здоровые клетки не пострадали.
В настоящее время полезные свойства куркумы успешно используются для лечения многих болезней и патологических состояний:
- Воспаление суставов (артрит реактивный, ревматоидный, инфекционный, травматический и т. д.).
- Функциональные проблемы с органами пищеварения (диспепсические расстройства различной степени тяжести).
- Чистка организма от накопившихся солей и вредных веществ.
- Нормализация липидного обмена за счёт снижения уровня холестерина.
- Терапия и профилактика заболеваний сердца (повышенное кровяное давления, ишемические изменения миокарда).
- Оптимизация микрофлоры кишечника.
- Улучшение памяти и умственной деятельности.
- Лечение кожных болезней.
- Стимуляция естественного иммунитета.
- Приходит на помощь при инфекционных заболеваниях.
- Эффективна при сахарном диабете и ожирении.
- Применима при ожогах.
Ко всему прочему, куркума считается природным антибиотиком.
Рецепты при суставной патологии
Лечебные свойства куркумы для суставов преимущественно связаны с подавлением воспалительного процесса. Имбирное растение можно использовать в виде напитка, чая или компресса. Остановимся на самых популярных рецептах куркумы для суставов:
- «Золотое молоко». Для правильного приготовления надо взять 50 грамм измельчённой куркумы, полстакана воды, миндальное масло, молоко и мёд. Смешиваем куркуму с водой. Смесь по консистенции должна напоминать сметану. Прогреваем её на небольшом огне до загустения. После закипания следует проварить смесь около 5 минут. Как только паста остынет, помещаем её в стеклянную ёмкость. Один раз в сутки берём 200 мл кипячёного молока, добавляем чайную ложку целебной пасты, несколько капель масла и немного мёда. Все ингредиенты тщательно перемешиваем и выпиваем. Курс лечения составляет примерно 40 дней. Это рецепт считается одним из самых эффективных рецептов куркумы при артрите.
- Кефирный напиток. Берём пол-литра кипятка, 4 столовые ложки листового чая и 2 – имбирного растения, а также немного имбиря, корицы и мёда. Перемешиваем и даём напитку остыть. Затем добавляем пол-литра кефира и снова перемешиваем. Это целебное зелья принимают раз в сутки на протяжении 2 недель.
- Чай. Необходимо пол чайной ложки имбирного растения на стакан горячей воды. Для улучшения вкуса напитка добавляют столовую ложку мёда. Рекомендуют пить такой чай раз в сутки в течение 14 дней.
Если вы хотите воспользоваться полезными лечебными свойствами куркумы для суставов, обязательно сначала проконсультируйтесь с врачом-специалистом.

Довольно-таки часто имбирное растение для предотвращения воспалительного процесса в суставах используется как компресс. Существует несколько вариантов рецептов. Рассмотрим наиболее действенные:
- Рецепт №1. Необходимо взять чайную ложку куркумы, щепотку имбиря и 2 столовые ложки цветочного мёда. Смешиваем все компоненты до образования однородной пасты. Затем её выкладываем на небольшой кусок натуральной ткани, которой обматываем воспалённый сустав. Чтобы усилить лечебный эффект, сверху утепляем полиэтиленом и тёплой тканью (например, шарфом). Компресс ставится на 120 минут. Курс лечения может включать до 10 ежедневных процедур.
- Рецепт №2. Берём 2 столовые ложки кофейной гущи, 1 чайную ложку имбирного растения, пару щепоток корицы и поваренной соли, 20 мл растительного масла. Все ингредиенты перемешиваем. Перед тем как поставить компресс можно промассировать воспалённый сустав. Затем приготовленную смесь кладём на болезненную область. Дополнительно утепляют полиэтиленом и шерстяной тканью. Чтобы компресс оказался эффективным, ставим его на 1,5–2 часа раз в сутки на протяжении недели.
При лечении суставов следует придерживаться комплексного подхода и не ограничиваться применением рецептов куркумы или любых других народных средств.
Противопоказания
Имбирное растение имеет свои противопоказания к применению. Настоятельно рекомендуется перед применением народного средства получить консультацию у врача-специалиста. В каких случаях куркуму запрещается использовать в лечебных и профилактических целях:
- Желчнокаменная патология. Может спровоцировать закупорку желчевыводящих путей.
- Аллергическая реакция на пряность.
- Период вынашивания ребёнка и грудное вскармливание.
- Высокая склонность к кровоточивости.
Самостоятельное лечение куркумой без получения одобрения от врача-специалиста может привести к значительному ухудшению состояния и серьёзным последствиям.
Куркума при других болезнях
Уже давно известно, что куркумой можно лечить не только суставы, но и многие другие заболевания. Она очень полезна при похудении. Куркумин способен замедлять рост жировой ткани и нормализовывать обмен веществ в организме. Присутствие этой специи в еде ускоряет сжигание калорий и стимулирует выведение воды, что помогает сбросить лишний вес.
Нередко многие женщины используют куркуму при проблемной коже, экземе, зуде, гнойничках и т. д. Рецепт приготовления предельно простой. Имбирное растение достаточно смешать с кипячёной водой до консистенции, напоминающей густую сметану. Эту смесь рекомендуется наносить на проблемные области кожи лица и тела.
Кроме того, она помогает при сахарном диабете, повышенном кровяном давлении, атеросклерозе и функциональных проблемах с пищеварительной системой. Её можно просто добавлять в горячие напитки (например, чай). Небольшая щепотка пряности оказывает выраженный расслабляющий и противовоспалительный эффект.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Как правильно выбрать и хранить?
На рынке и в продуктовых магазинах имбирное растение доступно в натуральном виде и в порошке. При покупке обращаем внимание на его внешнее состояние. Свежее растение будет отличать приятный пряный аромат. Не должно быть никаких повреждений. Цвет, как правило, ярко-жёлтый. Если вас интересует целебное средство в порошке, то лучше приобретать в герметически запечатанной упаковке с маркировкой срока годности.
Измельчённое имбирное растение можно хранить не более 3 лет. В домашних условиях её следует пересыпать в стеклянную ёмкость, которая плотно закрывается. Такое хранение не только позволяет не выветриться аромату пряности, но и при этом исключается возможность присоединения посторонних запахов.
Источники: http://diabetsaharnyy.ru/oslozhneniya/sustavy.html, http://diabetiko.ru/raznoe/kak-lechit-nogi-saharnom-diabete, http://koleno.systavy.ru/lechenie/lechenie-sustavov-nog-pri-saharnom-diabete/
Source: narmedsovet.ru
Читайте также




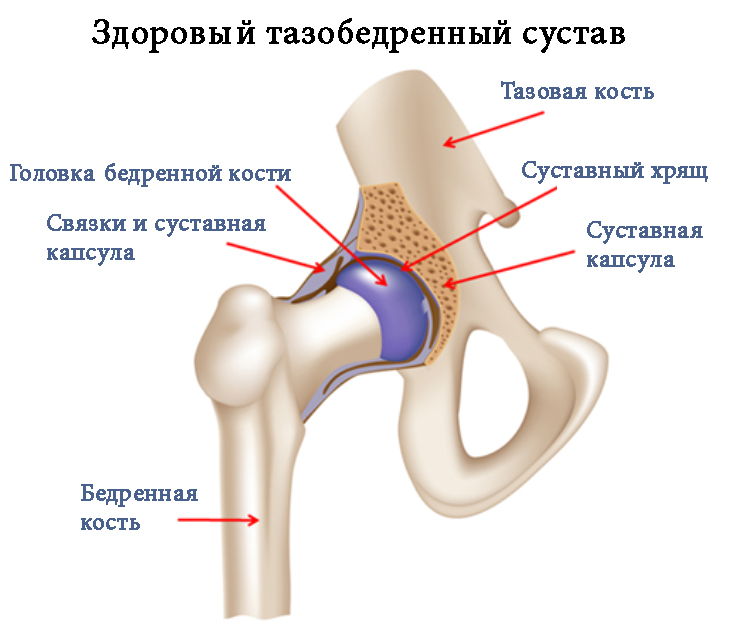
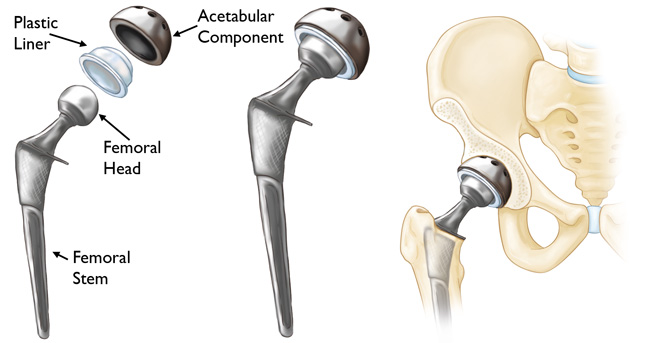

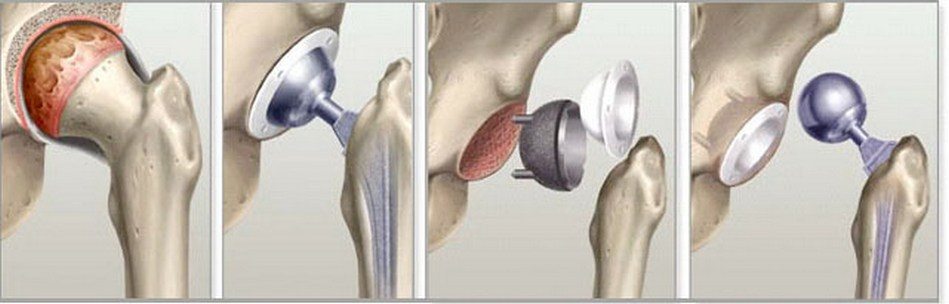
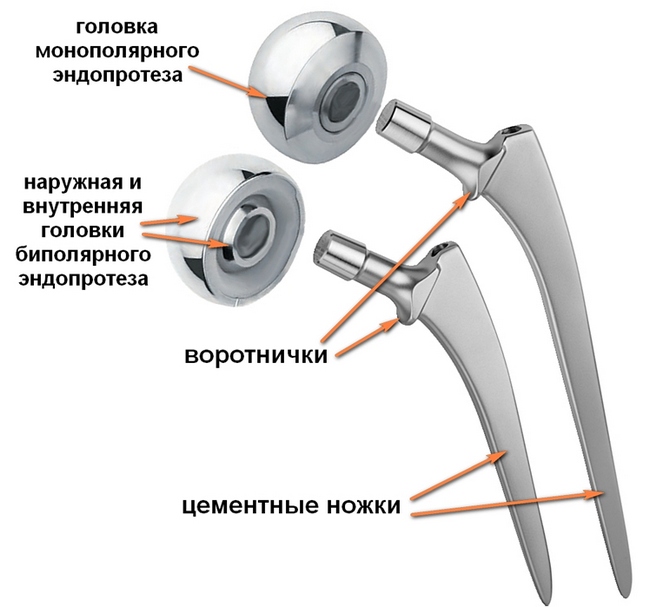












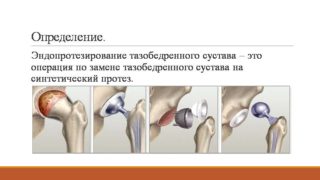 Эндопротезирование тазобедренного сустава — это замена поврежденного сустава искусственным. Современные эндопротезы абсолютно безопасны, так как точно воспроизводят нормальную анатомию здорового сустава. Они применяются для того, чтобы освободить человека от признаков утраченной трудоспособности и предотвратить распространение дегенеративно-дистрофических процессов.
Эндопротезирование тазобедренного сустава — это замена поврежденного сустава искусственным. Современные эндопротезы абсолютно безопасны, так как точно воспроизводят нормальную анатомию здорового сустава. Они применяются для того, чтобы освободить человека от признаков утраченной трудоспособности и предотвратить распространение дегенеративно-дистрофических процессов. Чтобы получить определенную группу инвалидности, человек должен подтвердить нарушение состояния здоровья. Как правило, это проявляется в виде частичного или полного ограничения жизнедеятельности, потребности в уходе, невозможности контролировать свое поведение.
Чтобы получить определенную группу инвалидности, человек должен подтвердить нарушение состояния здоровья. Как правило, это проявляется в виде частичного или полного ограничения жизнедеятельности, потребности в уходе, невозможности контролировать свое поведение. Первый шаг к получению группы инвалидности — врачебный осмотр. В местной поликлинике необходимо посетить ортопеда, хирурга, невролога, офтальмолога, ЛОРа. Дополнительно будут назначены лабораторные и инструментально-аппаратные исследования. К ним относятся:
Первый шаг к получению группы инвалидности — врачебный осмотр. В местной поликлинике необходимо посетить ортопеда, хирурга, невролога, офтальмолога, ЛОРа. Дополнительно будут назначены лабораторные и инструментально-аппаратные исследования. К ним относятся: Нарушение статодинамической функции характерно для всех, у кого имеются костно-мышечные патологии. Степень изменения бывает умеренной, выраженной и значительной. Клиническая картина первой:
Нарушение статодинамической функции характерно для всех, у кого имеются костно-мышечные патологии. Степень изменения бывает умеренной, выраженной и значительной. Клиническая картина первой: Для оформления инвалидности вместе с данными диагностических исследований в МСЭ необходимо передать ряд документов:
Для оформления инвалидности вместе с данными диагностических исследований в МСЭ необходимо передать ряд документов:



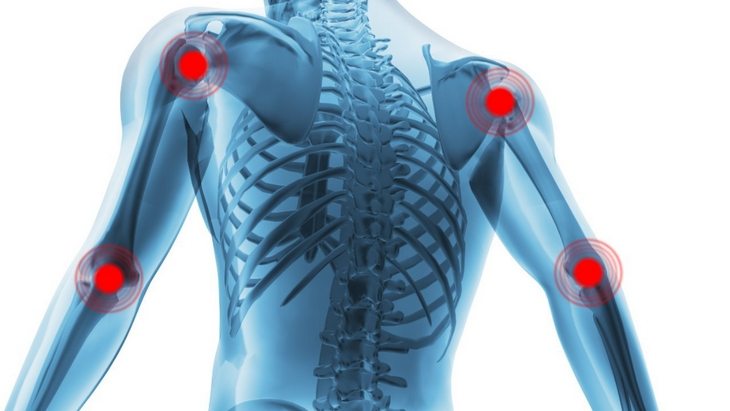
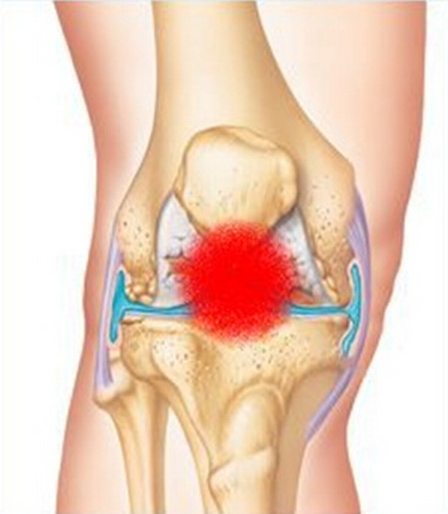




 Отечность может быть дополнительным проявлением суставной патологии.
Отечность может быть дополнительным проявлением суставной патологии. На основе пихтового масла можно приготовить целебную растирку для сочленений.
На основе пихтового масла можно приготовить целебную растирку для сочленений. Отказ от алкоголя необходим для скорейшего выздоровления человека.
Отказ от алкоголя необходим для скорейшего выздоровления человека.







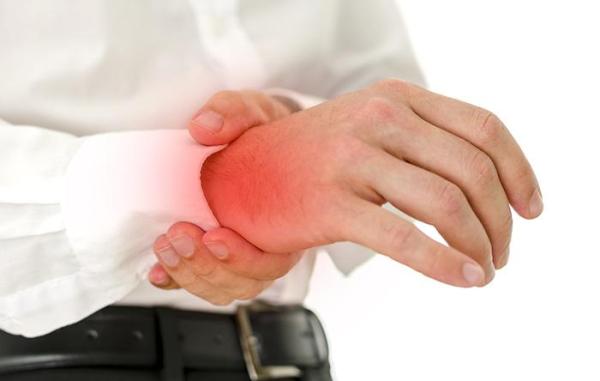
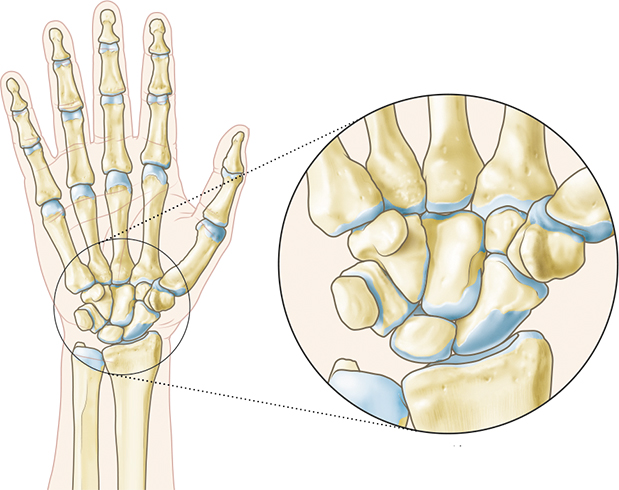

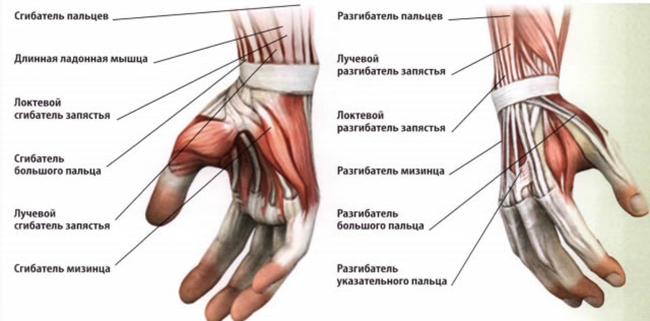
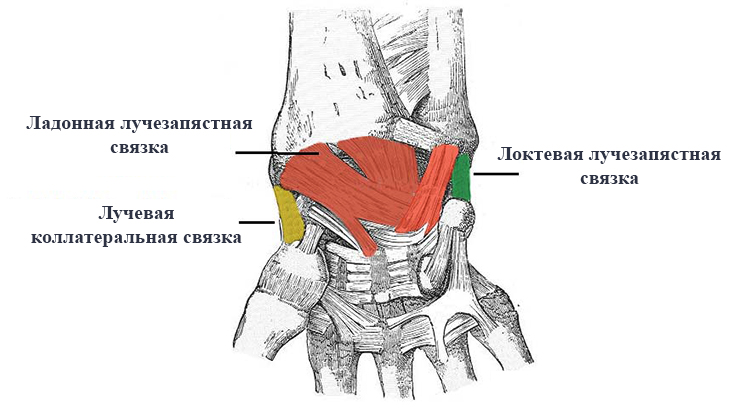
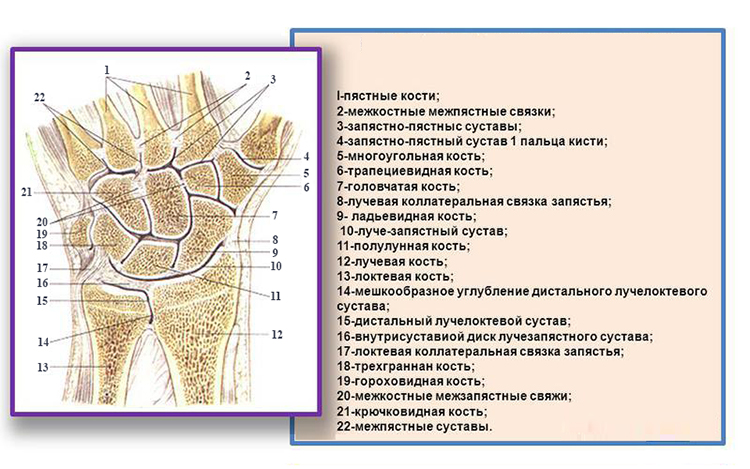
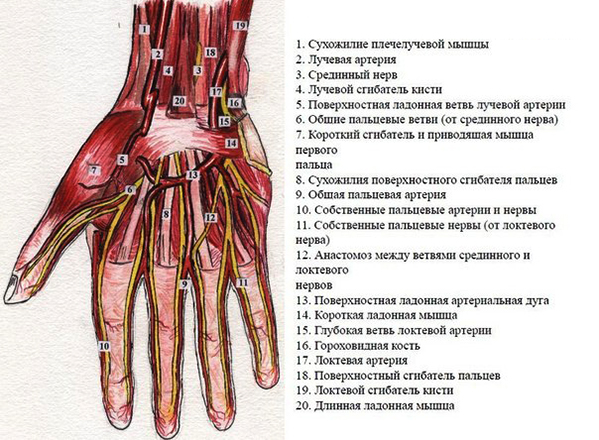


 Ладьевидная;
Ладьевидная; кистевого сгиба является тонкий кожный покров и достаточно мягкие структуры тканей, которые позволяют прощупать суставную часть при помощи пальцев. Все костные структуры сочленения покрываются хрящевыми тканями. Именно в хрящевых образования проходят каналы сосудов, вен, а также нервов. Хрящевые структуры являются необходимыми в местах соединения костей. Они выполняют важную функциональную нагрузку. Хрящи защищают кости от истирания друг о друга. Обеспечивают амортизирующие свойства. Защищает от изнашивания во время движения кисти.
кистевого сгиба является тонкий кожный покров и достаточно мягкие структуры тканей, которые позволяют прощупать суставную часть при помощи пальцев. Все костные структуры сочленения покрываются хрящевыми тканями. Именно в хрящевых образования проходят каналы сосудов, вен, а также нервов. Хрящевые структуры являются необходимыми в местах соединения костей. Они выполняют важную функциональную нагрузку. Хрящи защищают кости от истирания друг о друга. Обеспечивают амортизирующие свойства. Защищает от изнашивания во время движения кисти. Первая группа несет ответственность за процесс сгибания с самом суставе и в пятом пальце;
Первая группа несет ответственность за процесс сгибания с самом суставе и в пятом пальце;












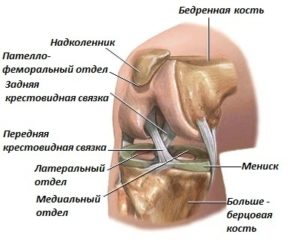
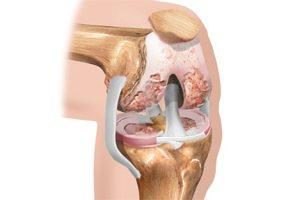
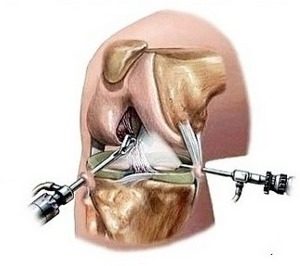
 Колено – самый большой и функционально сложный сустав человеческого тела, который ежедневно подвергается большим нагрузкам. Оно окружено развитыми мышцами ног, обеспечивающими подвижность и силу движения, но при этом подвергающими его сильному напряжению.
Колено – самый большой и функционально сложный сустав человеческого тела, который ежедневно подвергается большим нагрузкам. Оно окружено развитыми мышцами ног, обеспечивающими подвижность и силу движения, но при этом подвергающими его сильному напряжению. Для восстановления функций поврежденных частей колена внутрь суставной полости вводят хондропротекторы – препараты, которые восстанавливают механическую целостность и эластичность хряща, а также искусственные заменители синовиальной жидкости. После этого назначают физиотерапевтические процедуры и специальную лечебную физкультуру. В результате это должно помочь больному полностью восстановить подвижность и избавиться от болей в коленях. Такое лечение воздействует на очаг поражения, не вызывая побочных эффектов.
Для восстановления функций поврежденных частей колена внутрь суставной полости вводят хондропротекторы – препараты, которые восстанавливают механическую целостность и эластичность хряща, а также искусственные заменители синовиальной жидкости. После этого назначают физиотерапевтические процедуры и специальную лечебную физкультуру. В результате это должно помочь больному полностью восстановить подвижность и избавиться от болей в коленях. Такое лечение воздействует на очаг поражения, не вызывая побочных эффектов.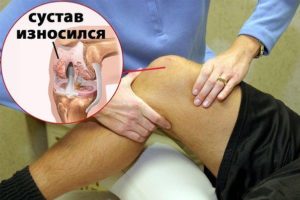
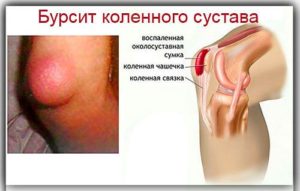
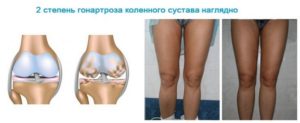
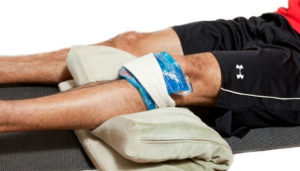
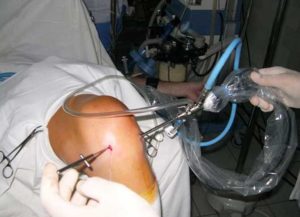

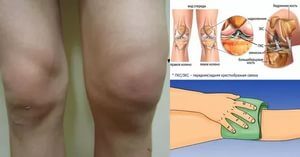




 Подвержены повреждению сустава люди, профессионально занимающиеся подвижными видами спорта по причине постоянно оказываемой чрезмерной нагрузки на колено, и пожилые люди, имеющие слабость суставной ткани из-за возрастных изменений.
Подвержены повреждению сустава люди, профессионально занимающиеся подвижными видами спорта по причине постоянно оказываемой чрезмерной нагрузки на колено, и пожилые люди, имеющие слабость суставной ткани из-за возрастных изменений.



























 Перелом колена получить достаточно легко, ведь на сустав ежедневно оказываются высокие нагрузки. Ноги обеспечивают человеку передвижение. Вывих коленного сустава, перелом или иная травма приводит к потере трудоспособности на несколько месяцев. Лечение переломов осуществляется в основном посредством наложения коленного тутора. Это способствует длительной иммобилизации сустава. В отличие от гипса, тутор является более удобным, его наложение не требует особых знаний и умений.
Перелом колена получить достаточно легко, ведь на сустав ежедневно оказываются высокие нагрузки. Ноги обеспечивают человеку передвижение. Вывих коленного сустава, перелом или иная травма приводит к потере трудоспособности на несколько месяцев. Лечение переломов осуществляется в основном посредством наложения коленного тутора. Это способствует длительной иммобилизации сустава. В отличие от гипса, тутор является более удобным, его наложение не требует особых знаний и умений.
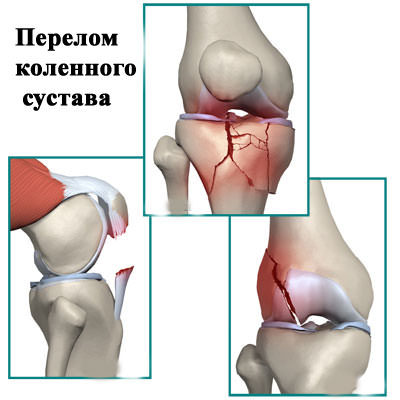


 Сегодня мы поговорим о таком заболевании, как артрит голеностопного сустава. Заболевание может начать развиваться при остеоартрозе, а также при таких заболеваниях как подагра, болезнь Бехтерева, псориаз, системная красная волчанка, наличие ревматоидного фактора. Артрит голеностопа может начать развиваться также после попадания гноеродной инфекции в полость сустава. Это может случиться при травме сустава с проникающим ранением, также инфекцию можно перенести посредством крови и лимфы из других очагов заражения.
Сегодня мы поговорим о таком заболевании, как артрит голеностопного сустава. Заболевание может начать развиваться при остеоартрозе, а также при таких заболеваниях как подагра, болезнь Бехтерева, псориаз, системная красная волчанка, наличие ревматоидного фактора. Артрит голеностопа может начать развиваться также после попадания гноеродной инфекции в полость сустава. Это может случиться при травме сустава с проникающим ранением, также инфекцию можно перенести посредством крови и лимфы из других очагов заражения. Как и любой воспалительный процесс, артрит голеностопного сустава развивается по-разному. Все зависит от причин его возникновения. Причинами артрита голеностопного сустава могут стать такие болезни как, болезнь Бехтерева, ревматоидный артрит, системная красная волчанка или суставной псориаз. Во время протекания данных заболеваний иммунная система организма подвергается большой нагрузке, вследствие чего снижает свои защитные функции и начинает принимать собственные ткани суставов как чужеродные. Подагра приводит к нарушению обмена веществ, после чего в течение некоторого времени в полости сустава откладываются кристаллы мочевой кислоты.
Как и любой воспалительный процесс, артрит голеностопного сустава развивается по-разному. Все зависит от причин его возникновения. Причинами артрита голеностопного сустава могут стать такие болезни как, болезнь Бехтерева, ревматоидный артрит, системная красная волчанка или суставной псориаз. Во время протекания данных заболеваний иммунная система организма подвергается большой нагрузке, вследствие чего снижает свои защитные функции и начинает принимать собственные ткани суставов как чужеродные. Подагра приводит к нарушению обмена веществ, после чего в течение некоторого времени в полости сустава откладываются кристаллы мочевой кислоты. Многие врачи также советуют лечить артрит голеностопного сустава посредством ношения специальной ортопедической обуви или специального фиксатора, в которых голеностопный сустав будет крепко зафиксирован.
Многие врачи также советуют лечить артрит голеностопного сустава посредством ношения специальной ортопедической обуви или специального фиксатора, в которых голеностопный сустав будет крепко зафиксирован.
 Среди основных факторов, которые чаще всего провоцируют развитие артрита голеностопного сустава, специалисты выделяют:
Среди основных факторов, которые чаще всего провоцируют развитие артрита голеностопного сустава, специалисты выделяют: К основным признакам болезни ортопеды относят:
К основным признакам болезни ортопеды относят: Кроме вышеперечисленных методов, в некоторых случаях для определения причины болезни назначаются анализы крови и мочи, посев крови на стерильность, иммуноферментный анализ и определяется реакция непрямой гемагглютинации.
Кроме вышеперечисленных методов, в некоторых случаях для определения причины болезни назначаются анализы крови и мочи, посев крови на стерильность, иммуноферментный анализ и определяется реакция непрямой гемагглютинации.








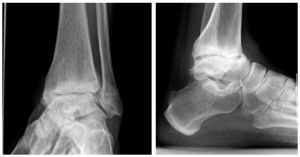





 С возрастом будьте бдительны и бережно относитесь к своим суставам
С возрастом будьте бдительны и бережно относитесь к своим суставам Рисунок показывает развитие болезни при артрите голеностопного сустава
Рисунок показывает развитие болезни при артрите голеностопного сустава Рисунок показывает как накладывать эластичный бинт при артрите голеностопного сустава
Рисунок показывает как накладывать эластичный бинт при артрите голеностопного сустава



 Вывих плечевого сустава — достаточно сложная травма, которая сопровождается разрывом суставной капсулы. Вывихнутое плечо сильно болит, кроме того, у потерпевшего наблюдаются такие симптомы, как отечность, суставная деформация, нарушение двигательной активности и основных суставных функций.
Вывих плечевого сустава — достаточно сложная травма, которая сопровождается разрывом суставной капсулы. Вывихнутое плечо сильно болит, кроме того, у потерпевшего наблюдаются такие симптомы, как отечность, суставная деформация, нарушение двигательной активности и основных суставных функций.


 Когда плечевой сустав вправляется по методике Гиппократа-Купера человек принимает положение лежа на спине. При этом доктор садится к больному лицом со стороны поврежденного сустава, а затем, используя две руки, захватывает кисти пациента.
Когда плечевой сустав вправляется по методике Гиппократа-Купера человек принимает положение лежа на спине. При этом доктор садится к больному лицом со стороны поврежденного сустава, а затем, используя две руки, захватывает кисти пациента.

 Упражнения для плеча после операции или серьезной травмы (перелома плеча, вывиха и т.д) направлены на восстановление подвижности сустава и укрепление ослабшей мускулатуры.
Упражнения для плеча после операции или серьезной травмы (перелома плеча, вывиха и т.д) направлены на восстановление подвижности сустава и укрепление ослабшей мускулатуры.








 Такой подход даст возможность избавиться от прогрессирующего воспаления в суставе и усилит процесс кровообращения. Кроме того, общее состояние можно улучшить, принимая лечебные ванны, растирая пораженную зону маслами и другими природными средствами при проведении массажей. К примеру, очень полезным будет использование глины, в составе которой много минералов. Это ускорит процесс восстановления суставной сумки и даст возможность наполниться костям кальцием.
Такой подход даст возможность избавиться от прогрессирующего воспаления в суставе и усилит процесс кровообращения. Кроме того, общее состояние можно улучшить, принимая лечебные ванны, растирая пораженную зону маслами и другими природными средствами при проведении массажей. К примеру, очень полезным будет использование глины, в составе которой много минералов. Это ускорит процесс восстановления суставной сумки и даст возможность наполниться костям кальцием. 
 Я плакал, мне было больно, мне даже ходить было тяжело. Пока в 2017 году я не попал в группу пациентов, принявших участие в клинических испытаниях нового препарата специальной разработки Российской Академии Наук.
Я плакал, мне было больно, мне даже ходить было тяжело. Пока в 2017 году я не попал в группу пациентов, принявших участие в клинических испытаниях нового препарата специальной разработки Российской Академии Наук.
 В период обострения болезни лечебные упражнения контролирует специалист.
В период обострения болезни лечебные упражнения контролирует специалист.
 Цупреков Артем
Цупреков Артем

 Михеева Екатерина
Михеева Екатерина