Мышечные боли в ногах причины лечение – – , ,
причины и симптомы, боли в мышцах ног в покое и при ходьбе, лечение в Москве
Мышцы нижних конечностей обеспечивают движения в коленном, голеностопном суставах, суставах пальцев. Боль в мышцах ног может возникать в покое, при ходьбе или после физической нагрузки. Причиной мышечной боли в ногах могут быть заболевания позвоночника, суставов, сосудов или мышц нижних конечностей. Появление боли в мышцах ног может быть связано с заболеваниями сосудов. Происходит это по причине нарушения оттока венозной крови и повышения давления в сосудах. Врачи Юсуповской больницы проводят комплексное обследование пациентов, определяют причину и назначают лечение заболевания, которое привело к мышечным болям в ногах.
После проведенной терапии пациенты нуждаются в восстановительном лечении. Специалисты клиники реабилитации используют современные методики массажа, кинезотерапии, физиотерапевтические процедуры и выполняют иглоукалывание. Индивидуальный подход к лечению болей в ногах у каждого пациента позволяет добиться ощутимого эффекта в кратчайший срок.
Причины и механизм развития болей в мышцах
При заболеваниях венозных сосудов у пациента происходит застой крови в нижних конечностях. Он является причиной раздражения нервных окончаний и развития болевого синдрома. Чаще всего такие боли носят «тупой» характер, пациент ощущает тяжесть в ногах. Постепенно развивается варикозная болезнь нижних конечностей.
Тупые, ноющие и колющие боли в мышцах ног, тяжесть в ногах и судороги часто бывают результатом стоячей или сидячей работы, когда из-за застоя в венах нижних конечностей не происходит нормального кровообращения, возникает кислородное голодание. При тромбофлебите пациентов беспокоит боль пульсирующего характера, которая часто переходит в чувство жжения под кожей. При тромбофлебите возникают постоянные боли в икроножных мышцах.
Ещё одной причиной боли в ногах являются облитерирующие заболевания нижних конечностей – эндартериит, атеросклероз. Мышцы ног не получают достаточного количества кислорода и во время ходьбы возникает приступ боли, которая напоминает удар кнутом. Она проходит в покое.
Имеющиеся нарушения в позвоночнике приводят к появлению так называемых иррадиирующих болей, которые отдают в ноги. При ишиасе боли от позвоночника по ходу седалищного нерва передаются в нижние конечности. Достаточно часто причиной болей в ногах являются заболевания суставов. Обострение наблюдается при смене погоды. На поздних стадиях заболеваний суставов боли могут носить постоянный, подчас просто мучительный характер. Особенно это касается болевых приступов при подагре.
Одной из причин постоянных болей в ногах является плоскостопие. Это заболевание проявляется быстрой утомляемостью при ходьбе, болями и ощущением «свинцовой тяжести» в ногах. При плоскостопии реабилитологи Юсуповской больницы разрабатывают специальный комплекс упражнений. Боль уменьшается, если пациент носит ортопедическую обувь или стельки.
Заболевания периферических нервов также провоцируют боли в ногах. При невралгиях боль носят приступообразный характер. Она возникает по ходу нервных волокон. В покое боль практически отсутствует, а сам болевой приступ может длиться от нескольких секунд до нескольких минут.
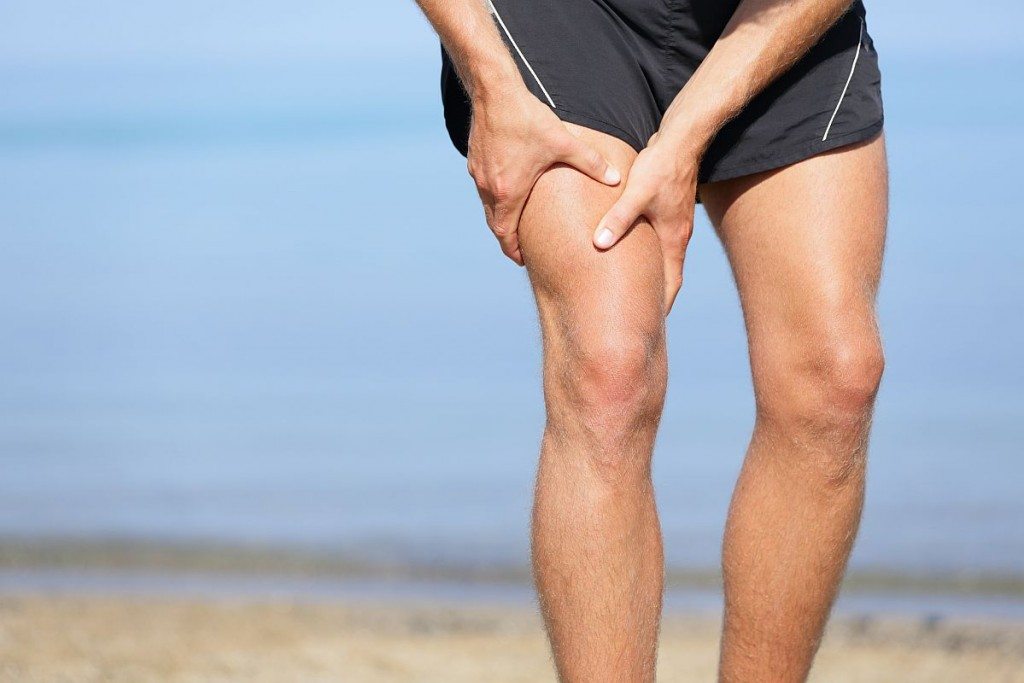
Наиболее сильная боль в ногах возникает при воспалении мышц ног. Миозит может развиться после вирусной инфекции, перенапряжения мышц, вследствие непривычной физической нагрузки или травма мышц ног. При миозитах появляются ноющие боли в мышцах ног, которые усиливаются при движениях. Нередко в мышцах прощупываются плотные тяжи или узелки. При открытой травме, когда в рану попадают возбудители инфекции, может развиться гнойный миозит. Заболевание проявляется следующими симптомами:
- повышением температуры тела;
- ознобом;
- постепенным усилением боли;
- припуханием;
- напряжением и уплотнением мышцы;
- покраснением кожи над ней.
У лиц с избыточной массой тела вследствие повышенной нагрузки на нижние конечности наблюдаются боли в мышцах ног. Боли мышц в покое возникают после перенесенного инсульта, инфаркта. Причиной боли в длинной малоберцовой мышце ноги может быть физическая или психическая нагрузка, переохлаждение или перегревание.
Лечение боли в мышцах ног
Как избавиться от боли в мышцах ног? Врачи Юсуповской больницы вначале выясняют причину боли в мышцах ног, а затем назначают лечение. Диагностику заболеваний проводят с помощью современной аппаратуры ведущих мировых производителей. Для лабораторных исследований используют качественные реагенты, позволяющие получить точные результаты анализов. Компьютерная и магнитно-резонансная томография позволяют установить точную причину боли в ногах.
Врачи индивидуально подходят к выбору метода терапии в зависимости от причины боли в ногах. При сосудистых заболеваниях рекомендую пациентам ограничить потребление жирной, богатой холестерином пищи, сбросить лишний вес. Реабилитологи составляют индивидуальный комплекс упражнений для предупреждения развития и лечения варикозной болезни нижних конечностей.
При сидячей или стоячей работе необходимо регулярно делать перерывы и менять положение. Если причиной боли в ногах являются болезни позвоночника, неврологи-вертебрологи проводят медикаментозную терапию, реабилитологи применяют современные методики восстановительного лечение, направленные на снятие боли в ногах и спине. При иррадиирующих болях в ноги выполняют массаж. Старший инструктор ЛФК проводит занятия лечебной физкультурой. Он индивидуально подбирает упражнения, направленные на укрепление мышц спины.
Как снять мышечную боль в ногах
Не всегда у человека есть возможность при возникновении мышечной боли в ногах сразу обратиться к врачу. Если при занятиях аэробикой у вас появились боли в мышцах ног, следует обратить внимание на твёрдость покрытия, на котором вы занимаетесь. Старайтесь избегать бетонных полов. Бегунам лучше бегать не по бетонной или асфальтированной дороге, а по траве или грунту. При беге или занятиях спортивными упражнениями обувь должна амортизировать. Если нет – поменяйте обувь.
При появлении боли в ноге следует лечь на кровать, подложить под голеностопный сустав валик из одеяла или подушку, и отдохнуть в течение 15–20 минут. Избавляют от болей в мышцах контрастные ножные ванны (одну минуту со льдом, одну минуту с водой, температура которой достигает 40 °C). Их можно чередовать 4–5 раз.
Для профилактики болей в ноге следует укреплять мышцы и связки с помощью физических упражнений. Их подберёт старший инструктор методист Юсуповской больницы. Можно сесть на пол, распрямить ногу в коленном суставе. Положив под него валик или туго скрученное полотенце, напрягайте мышцы нижней конечности, не сдвигая колена. Затем задержите мышцу в сокращённом состоянии до 30 секунд и расслабьте. Повторите упражнение 20–25 раз. Оно укрепляет передние мышцы бедра.
Для того чтобы укрепить подколенное сухожилие, можно делать следующее упражнение:
- лечь на живот, положить подбородок на пол;
- положить на лодыжки гантели, мешочек с песком, лёгкую штангу;
- сгибая ногу в коленном суставе, приподнять голень на 20–30 см от пола;
- медленно опускать конечность обратно вниз;
- перед тем как коснуться ногой пола, следует задержать движение на несколько секунд.
Боль в ногах часто появляется у людей с избыточной массой тела. Каждый килограмм веса создаёт шестикратную нагрузку на колено. Реабилитологи Юсуповской больницы составят программу для похудения, которая позволит не только сбросить лишний вес, но и укрепить мышцы ног, предотвратить боль.
Землекопам, бегунам, лыжникам рекомендуется носить надколенники. При боли в ногах нужно пользоваться обезболивающими мазями. У каждого человека на бедре есть точка, при воздействии на которую боль в ногах уменьшается. Чтобы её найти, двигайте руку от верхушки колена прямо вверх по передней поверхности бедра на 8–9 см. Затем сдвиньте её на 5–8 см внутрь. Кончиком большого пальца сильно надавите на точку и держите палец до тех пор, пока не почувствуете, что боль в ноге уходят. Это занимает около полутора минут.
Хорошо снимают боль в ногах тёплые ножные ванны с добавлением обыкновенной поваренной соли. Травники рекомендуют использовать для ножных ванн по 6 капель масла розмарина и эвкалиптового масла. В таз с горячей водой нужно накапать перечисленные ингредиенты и попарить ноги 10 минут. После этой процедуры можно сделать контрастное обливание ног.
Чтобы улучшить циркуляцию крови в стопах и уменьшить боль в ногах, реабилитологи рекомендуют каждый день выполнять несколько простых упражнений:
- разбросать по полу 5–8 карандашей и поднимать их пальцами ног;
- лежа на диване, несколько раз в день потрясти стопами ног в воздухе;
- сидя на стуле, вытянуть ноги перед собой и вращать ступнями в одном и другом направлении;
- положить в домашние тапочки несколько горошин и походить по комнате.
Если во время ходьбы появилась резкая боль в ноге, напоминающая удар кнутом, остановитесь, отдохните и немедленно отправляйтесь к врачу. В случае появления острой боли в голени, усиливающейся при тыльном сгибании стопы, немедленно вызывайте скорую помощь. В этом случае может понадобиться оказание неотложной помощи сосудистым хирургом.
При боли в ногах звоните по телефону Юсуповской больницы. Врачи клиники определят причину болевого синдрома, окажут специализированную медицинскую помощь и назначат лечение эффективными препаратами. После купирования острой боли в ногах специалисты клиники реабилитации проведут восстановительную терапию с помощью инновационных методик.
Автор
 Зоя Михайловна Косенко
Зоя Михайловна КосенкоСписок литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- Бадалян Л. О. Невропатология. — М.: Просвещение, 1982. — С.307—308.
- Боголюбов, Медицинская реабилитация (руководство, в 3 томах). // Москва — Пермь. — 1998.
- Попов С. Н. Физическая реабилитация. 2005. — С.608.
Наши специалисты

Врач-невролог, кандидат медицинских наук

врач-невролог, кандидат медицинских наук

Заведующий отделением восстановительной медицины, врач по лечебной физкультуре, врач-невролог, врач-рефлексотерапевт

Врач-физиотерапевт, кандидат медицинских наук

Инструктор-методист по лечебной физкультуре, кинезитерапевт

Инструктор-методист по лечебной физкультуре
Цены на услуги *
*Информация на сайте носит исключительно ознакомительный характер. Все материалы и цены, размещенные на сайте, не являются публичной офертой, определяемой положениями ст. 437 ГК РФ. Для получения точной информации обратитесь к сотрудникам клиники или посетите нашу клинику.
Скачать прайс на услуги
Мы работаем круглосуточно
yusupovs.com
ТОП 6 причин, почему болят мышцы в ногах
Ноги являются неотъемлемой частью тела, которая выдерживает ежедневные походы, занятия спортом и многое другое. Поэтому каждому человеку известно как болят мышцы ног от физических нагрузок, а через какое-то время дискомфорт и болевые ощущения проходят сами по себе. Но к болям в мышцах ног могут приводить серьезные заболевания, требующие подобающего лечения.
Разделы статьи
1. Плоскостопие
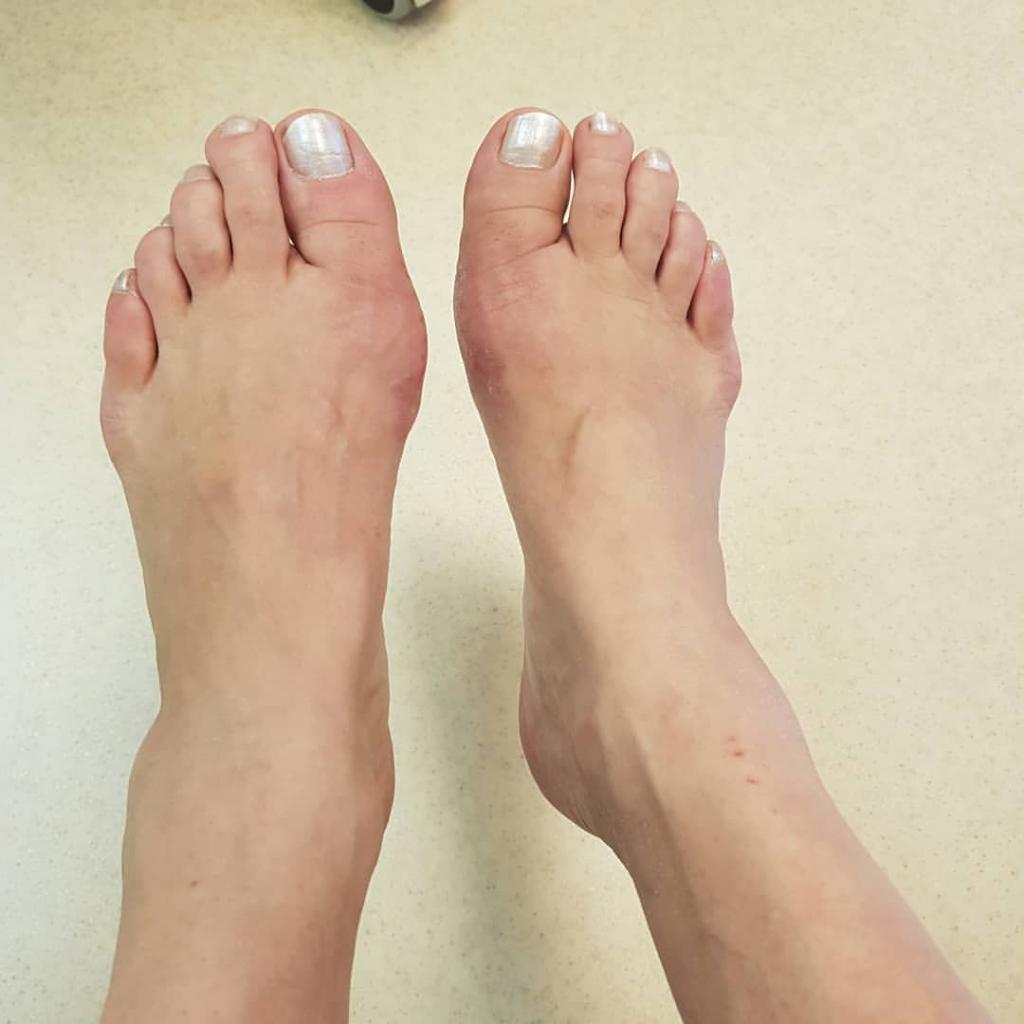
Боль в мышцах ног вызывает плоскостопие – опущение свода стопы, возникающее из-за избыточных или недостаточных нагрузок. У одних людей плоскостопие образуется со временем, у других с рождения.


© shutterstock
Поперечное плоскостопие, доставляющее боли мышцам ног, чаще встречается у женщин, так как они носят неудобную обувь на каблуках, что приводит к разрастанию косточки и деформации стопы.
Избыточные нагрузки или отсутствие подобающих упражнений на мышцы ног – распространенная причина, порождающая данный недуг. Среди других факторов, специалисты выделяют:
- Наследственную предрасположенность;
- Неудобную обувь;
- Ходьбу на каблуках;
- Лишний вес;
- Длительное стояние;
- Вынашивание ребенка;
- Сахарный диабет;
- Полиомиелит;
- Рахит.
Стопа человека служит амортизатором, который делает ходьбу удобной. Конструкция свода поддерживается связками и мышцами ног. Когда эти органы ослабевают, происходит развитие плоскостопия.
Признаки недуга
Болевые ощущения в стопе при ходьбе или стоянии, далеко не единственный признак плоскостопия. Боли распространяются на мышцы ноги, позвоночник и шею, доставляя жуткий дискомфорт человеку.
К основным признакам также относятся:
- Защемление нервных корешков;
- Деформация стопы;
- Отеки;
- Изменения в суставах;
- Быстрая утомляемость;
- Хромота.
При проявлении сильных болей в мышцах ног, желательно обратиться за консультацией к специалистам.
Способы лечения
После постановления диагноза плоскостопия, врач назначает пациенту:
- Препараты, устраняющие боли в мышцах ног;
- Физиотерапевтические процедуры;
- Корригирующие стельки или супинаторы;
- Специальную ортопедическую обувь;
- Массажи;
- Лечебную гимнастику.
Если стадия заболевания запущенная, медики прибегают к хирургическому вмешательству. На больной стопе проводится операция по удалению костных наростов.
2. Тромбофлебит
Характерным объяснением, почему болят мышцы ног без причины, является тромбофлебит – воспаление венозных стенок и образование тромба.


© shutterstock
Недуг может носить острую, подострую и хроническую форму. Гнойная форма считается тяжелым осложнением прогрессирующего заболевания, которое доставляет человеку невыносимые боли в мышцах ног. Тромбофлебит имеет возможность поражать поверхностные и глубокие вены. Любая форма недуга требует подобающего лечения.
Среди причин, вызывающих тромбофлебит, специалисты выделяют:
- Изменение состава крови;
- Повышенную свертываемость крови;
- Нарушенное кровообращение;
- Варикозное расширение вен;
- Послеродовой период;
- Различные травмы;
- Сердечные недуги.
В медицинской практике чаще встречаются случаи, когда пациент жалуется на то, что больше болит мышца левой ноги, чем правой. Но иногда недуг поражает одновременно две конечности.
Признаки тромбофлебита
К основным симптомам проявления недуга относится:
- Боли в мышцах ног;
- Отеки;
- Кожные покраснения;
- Высокая местная, реже общая, температура;
- Уплотненные участки на мышцах ног.
Медики рекомендуют, при первых проявлениях боли в мышцах ног, незамедлительно отправиться в больницу для диагностики. Так как тромбофлебит, без подобающей терапии, приводит к опасным осложнениям – абсцессам и легочной эмболии.
Способы лечения
Для определения стадии и формы развития тромбофлебита, доктор назначает пациенту реовазографию, УЗГД и ангиосканирование ультразвуком.
Консервативные методы лечения недуга включают:
- Специальные мази;
- Физиотерапевтические процедуры;
- Медикаменты, убивающие воспаление;
- Препараты для укрепления стенок сосудов;
- Антибиотики.
В некоторых случаях, врачи отдают предпочтение малотравматичным методикам хирургического вмешательства.
Неотложная операция показана острому восходящему тромбофлебиту. Если не начать своевременное лечение, будут затронуты глубокие вены, что приведет к весьма серьезным последствиям.
3. Судороги
Мышечные боли в ногах вызывают судороги – непроизвольные сокращения мышц ног.


© shutterstock
Недуг разделяется на два вида: клоническая и тоническая судорога. Клоническая судорога сопровождается резким движением, напоминающим нервный тик. Тоническая судорога заставляет мышцу ноги затвердеть, что приводит к мучительным болям. Зачастую, они поражают икроножную часть мышц ноги.
От судорог никто не застрахован, поэтому они могут возникать как у молодых лиц, так и у людей преклонного возраста.
Данное заболевание возникает по таким причинам:
- Биохимическое нарушение состава крови;
- Нехватка минералов;
- Неправильное питание;
- Длительный прием определенных медикаментов;
- Регулярные стрессовые ситуации;
- Лишний вес;
- Беременность;
- Повышенное потоотделение;
- Авитаминоз.
А также частые судороги в мышцах ног могут свидетельствовать о наличии:
- Варикозного расширения вен;
- Нарушенного кровообращения;
- Сахарного диабета;
- Проблем с эндокринной системой;
- Почечных недугов;
- Геморроя;
- Радикулита;
- Плоскостопия.
Признаки недуга
К признакам судорог относится:
- Отечность икроножных мышц;
- Ноющие боли после нагрузок;
- Дискомфорт в мышцах ног;
- Жжение;
- Зуд;
- Болевые ощущения в ночное время.
Симптоматика судорог имеет сходство с другими заболеваниями, поэтому если мышцы ног напряжены и болят, следует обратиться к доктору за назначением необходимого лечения.
Способы лечения
Суть лечения будет зависеть от первоначального заболевания, вызывающего судороги. Методы терапии могут включать:
- Сбалансированное питание;
- Комплекс витамин и минералов;
- Заместительную терапию;
- Корректировку гормонального фона;
- Лекарства для укрепления сосудов.
Люди, склонные к возникновению судорог, должны правильно питаться, насыщать организм витаминами, отказаться от всевозможных вредных привычек, ежедневно делать физические упражнения на мышцы ног, покупать правильную обувь, принимать контрастный душ или ванночки. Все эти процедуры помогут избавиться от болей в мышцах ног, которые порождают судороги.
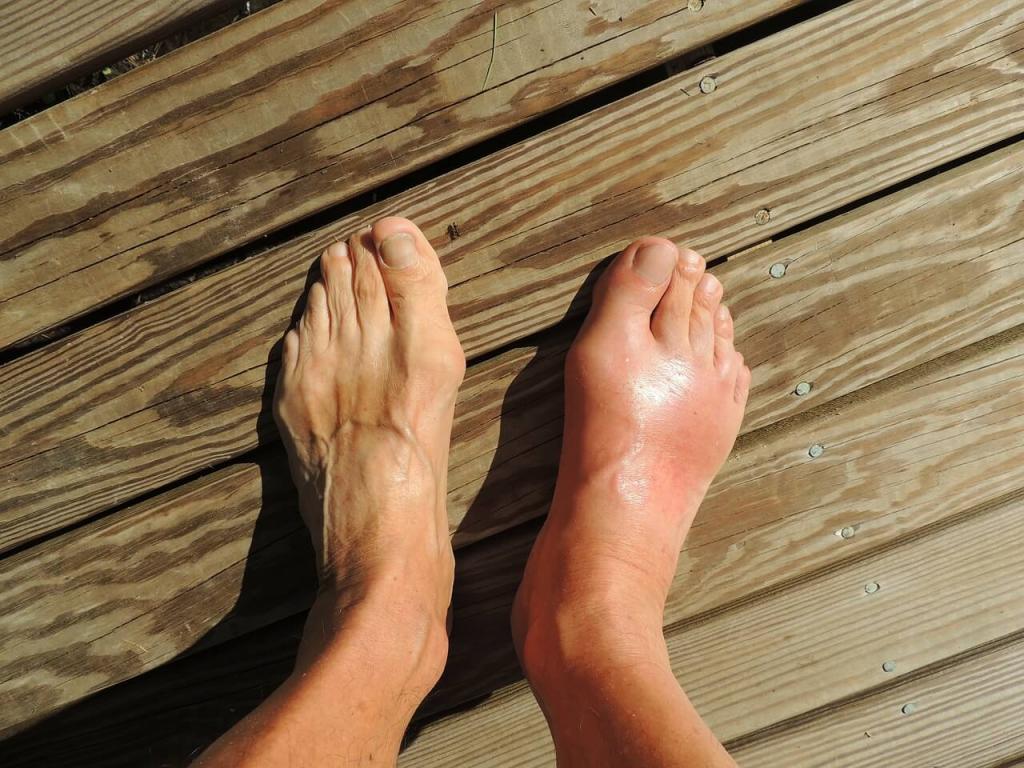
4. Атеросклероз артерий
Не бывает так, что без причины болят мышцы ног. Очередным серьезным заболеванием, которое доставляет боли мышцам ног, является атеросклероз артерий – утолщение стенок сосудов из-за отложения холестерина и липидов.


© shutterstock
Недуг зачастую поражает мужчин, достигших 40 лет, так как они не следят за своим образом жизни, и употребляют в пищу все подряд.
Атеросклероз артерий – весьма серьезное и сложное заболевание, требующее неотложного лечения. Если таковое не будет произведено, человек может частично или полностью лишиться конечности, что сделает жизнь неполноценной.
Специалисты установили некоторые причины, из-за которых формируется атеросклероз артерий:
- Неправильный образ жизни;
- Табакокурение;
- Проблемы с лишним весом;
- Гиподинамия;
- Сахарный диабет;
- Гипертония.
Признаки недуга
Среди первых симптомов проявления атеросклероза артерий считаются боли в мышцах ног и затекание пальцев. Затем, человек замечает:
- Побледнение кожи на ногах;
- Выпадение волос на тревожных местах;
- Замедленный рост ногтей;
- Некрозы или трофические язвы.
Все признаки появляются не сразу, а по мере прогрессирования недуга.
Способы лечения
Лечение мышечной боли в ногах от атеросклероза артерий включает:
- Прием лекарственных препаратов;
- Диету;
- Подобающий дневной режим;
- Определенные часы хождения;
- Физиотерапевтические процедуры;
- Микроволновую терапию;
- Электропунктуру;
- Прием ванн с лечебными травами;
- Массажи;
- Санаторно-курортные процедуры.
Если человек обратился за помощью на запущенной стадии заболевания или комплексное лечение не избавило от мучительных болей, проводится блокада или операция, которая воздействует на нервную систему.
Стоит помнить: несвоевременное лечение атеросклероза артерий приводит к осложнениям, вследствие которых человек может стать инвалидом.
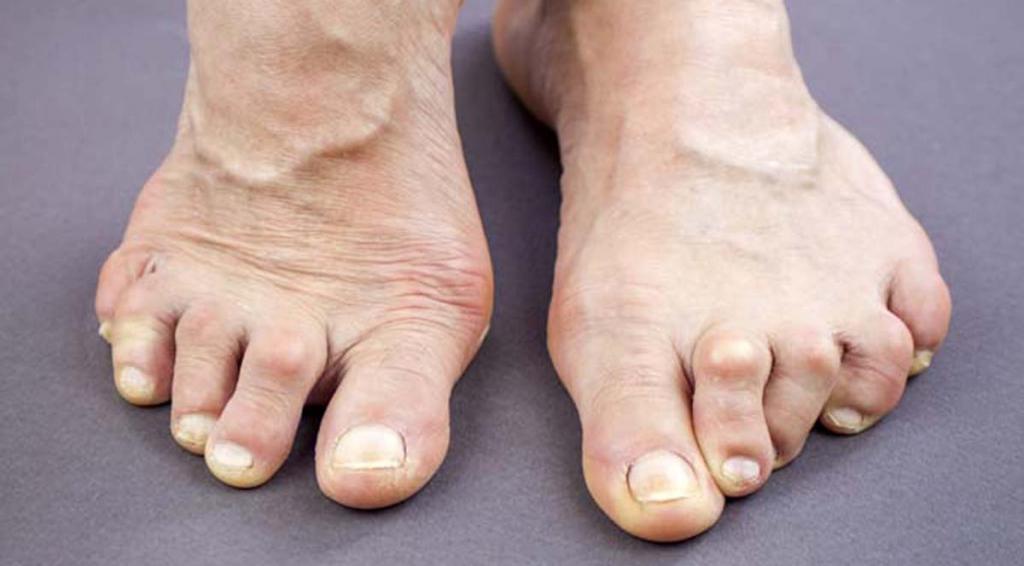
5. Миозит
Причины боли в мышцах ног вызываются миозитом – воспалительным заболеванием, носящим хроническую, травматическую или инфекционную форму.


© shutterstock
Миозит – это ослабление мышц, которым заболевают даже активные люди, занимающиеся спортом. Опасность миозита заключается в том, что без подобающего лечения недуг перетекает в тяжелую форму – атрофию.
К факторам, развивающим миозит, медики относят:
- Чрезмерное употребление алкоголя;
- Наркотическую зависимость;
- Инфекционные поражения;
- Тяжелые занятия физическим трудом;
- Частые переохлаждения;
- Всевозможные травмы;
- Наследственную предрасположенность;
- Судороги.
В группе риска возникновения болей от миозита находятся люди, чья деятельность связана регулярным нахождением в неудобной позе.
Признаки миозита
К основным симптомам недуга относится:
- Сильная боль в мышцах ног;
- Высокая температура;
- Отечность пораженной ноги;
- Местные покраснения;
- Слабость мышц.
Чтобы избежать осложнений, при первых признаках боли следует отправиться в больницу.
Способы лечения
Для лечения миозита врачи прописывают пациенту:
- Препараты и мази, убивающие воспаление;
- Травяные компрессы;
- Парафинотерапию;
- Магнитотерапию;
- Массажи;
- Лечебную физкультуру.
Гнойная форма миозита требует хирургического вмешательства, после которого пациент должен принимать антибиотики.
6. Фибромиалгия
Причины мышечной боли в ногах часто скрываются в фибромиалгии. Данный термин подразумевает хронические боли мышечных волокон.


© shutterstock
По сегодняшний день, ученым так и не удалось выяснить причины, провоцирующие фибромиалгию. Но статистика показывает, что недуг почти в десять раз чаще диагностируется у женщин, нежели у мужчин.
Признаки недуга
А вот признаков заболевания имеется большое количество:
- Боль, поражающая одновременно обе конечности;
- Проблемный сон;
- Бессилие в утренние часы;
- Частые мигрени;
- Онемение мышц;
- Болевые ощущения на смену погоды;
- Приступы судорог;
- Припухлость тревожащих конечностей;
- Потеря концентрации;
- Болевые чувства во время ходьбы или сидения;
- Скованность движений.
Способы лечения
Лечить мышечную боль в ногах, доставленную фибромиалгией, можно с помощью таких методов:
- Массаж;
- Лечебная гимнастика;
- Посещение бассейна;
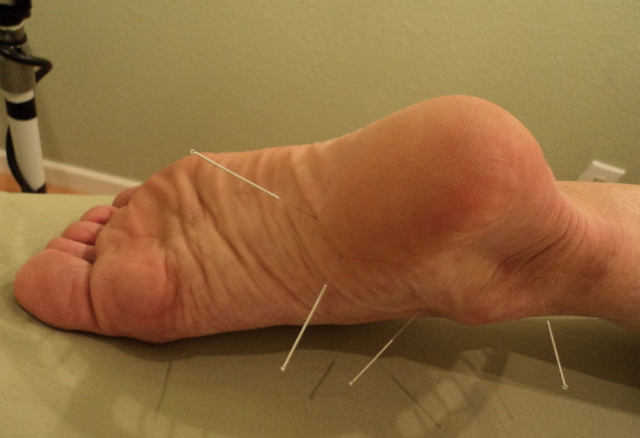
- Аутотренинги у психотерапевтов;
- Криотерапия;
- Акупунктура.
Точного лечения и видов профилактики от недуга не существует. Человек должен вести здоровый образ жизни, избегать сильно эмоциональных стрессов и полноценно отдыхать. Некоторые профессионалы рекомендуют начать заниматься йогой.
Врачи, лечащие боли мышц в ногах
Причины и лечение болей в мышцах ног может назначить лишь высококвалифицированный специалист. Если человека тревожат болевые симптомы, ему следует показаться терапевту, который проведет осмотр и диагностику, затем направит к одному из таких специалистов:
- Ортопед;
- Травматолог;
- Ревматолог;
- Флеболог;
- Вертебролог;
- Реабилитолог;
- Хирург.


© shutterstock
Менее популярные причины боли мышц в ногах
С проблемой болей в мышцах ног могут сталкивать не только вышеописанные недуги, но и другие заболевания, среди которых:
- Ишиас;
- Неврит;
- Проблемы с позвоночником;
- Различные невралгии;
- Остеомиелит;
- Всевозможные воспалительные процессы;
- Заболевания суставов;
- Тромбоз.
Запущенная стадия любого заболевания приводит к серьезным осложнениям, которые требую длительного и сложного лечения.
Подведение итогов
Когда у человека тянут или сильно болят мышцы ног, не нужно откладывать визит к доктору. Ведь только врач сможет выяснить истинную причину возникновения болей, поставить правильный диагноз и назначить подобающее лечение. А также не стоит забывать, что самолечение может довести до неприятных осложнений, терапией которых станет не простые консервативные методы, а хирургическое вмешательство.
Интересно2Не интересно0prichinybolej.ru
лечение и факторы влияния на боли
Болевые ощущения в ногах могут возникать в любом возрасте. Причинами могут быть разные факторы: от неудобной обуви до варикозной болезни нижних конечностей. Боль в мышцах ног выше колена также может указывать на проблемы с позвоночником. Как снимать неприятные ощущения, читайте в нашей статье.

Почему развивается симптоматика
Если болят мышцы ног выше колена, то это может указывать на повреждение верхней части надколенника или развитие коксартроза (воспаление тазобедренного сустава). При этом боль усиливается при малейшем движении и появляется утренняя скованность в суставах ног и тазового пояса.
Причиной появления боли ниже колена может служить травматическое повреждение связок стопы, низкий порог выносливости физических нагрузок, воспаление сухожилий голени (особенно левой), атеросклеротическое поражение нижних конечностей, тромбоз глубоких вен.
Опишем, какие заболевания сопровождаются дискомфортом.
Первопричиной появления боли в ногах могут быть разные заболевания. Но чаще всего это:
- Варикозная болезнь нижних конечностей – хроническое заболевание венозных сосудов, которое проявляется в ослабевании клапанного аппарата и нарушении оттока венозной крови от нижних конечностей. Беременный организм женщины больше всего подвержен этому заболеванию.
- Миозиты – воспаление мышцы вследствие травмы, переохлаждения, переутомления, вирусной инфекции или других болезней опорно-двигательного аппарата. Бедренный миозит характеризуется нарушением функции четырехглавой мышцы бедра: появляется боль при ходьбе, отведении ноги и приседании.
- Остеохондроз пояснично-крестцового отдела позвоночника, при защемлении корешков спинномозговых нервов в верхнем отделе поясницы развивается люмбалгия.
- Нарушение артериального кровотока в ногах – тромбоз артерий нижних конечностей, облитерирующий атеросклероз, облитерирующий эндартериит, синдром Лероша. При этих заболеваниях появляется сужение стенок артериальных сосудов, что приводит к недостаточному поступлению крови и кислорода к мышцам ног. Больше всего от недостаточности кровообращения страдает стопа. Кислородное голодание вызывает боль в мышцах ног при ходьбе и служит предрасполагающим фактором, чтобы заболеть.
- Остеомиелит – заболевание костной ткани, при котором возникает сильное воспаление в костной ткани, костном мозге или надкостнице. При этом конечность становится отечной, и пациента беспокоят сильные боли.
- Болезни периферической нервной системы – невралгии, полиневропатии, невриты. Проявляются короткими болевыми приступами: болят мышцы ног выше колен и ягодицы.
- Деформирующий остеоартроз (ДОА) тазобедренного или коленного суставов, остеопороз, ревматоидный артрит, подагра и другие заболевания суставов также являются причинами, почему болят мышцы ногах. При этом появляются тянущие боли в мышцах и суставах. Ступня также поражается при ДОА, что значительно деформирует ее суставы и нарушает походку.

Боль в ногах может возникнуть из за тромбоза артерий нижних конечностей.
Мышечная боль в ногах также может появляться после интенсивных тренировок. Причинами этому служит накопление молочной кислоты в мышцах. При этом возникает ноющая боль в мышцах ног, которая провоцируется при малейших движениях. Лечение такой боли проводят с помощью массажей и теплых ванночек.
Рассмотрим другие причины боли, не связанные с заболеваниями.
Появление отечности, «тяжести в ногах», тупых ноющих болей может быть как следствие неправильной организации режима дня. Длительное пребывание на ногах, ношение обуви на высоком каблуке, ожирение могут быть причинами, почему болят икроножные мышцы.
Частые судороги в области икроножных мышц могут появиться после тренировок, переутомления, быть следствием недостаточности кальция в крови. Как правило, болит икроножная мышца одной ноги. Иногда боль может быть достаточно интенсивной и нарушать трудоспособность человека. Что бы снять приступ судороги, нужно расслабить мышцу, растереть ее руками или приложить полотенце, смоченное в холодной воде. У маленьких детей и в подростковом возрасте появление боли после судороги, особенно в ночное время, может быть следствием быстро растущего организма и указывать на повышенные нагрузки. Ежедневный массаж икроножных мышц после тренировки и перед сном может профилактировать состояние, при котором у ребенка болят ноги.
Болят мышцы ног при беременности как следствие повышенной нагрузки и увеличения массы тела. При этом могут появиться варикозно расширенные вены спереди бедра, в том числе и между ног при беременности.
Боль в мышцах рук без причины также может свидетельствовать о чрезмерном поднятии тяжести. Лечение необходимо проводить при первых же симптомах болезни.
Кто болеет чаще
Категории людей, подверженные заболеванию ног:
- Профессии, при которых люди длительное время находятся в сидячем положении или стоя, – водители, учителя, слесари.
- Люди, поднимающие большие грузы, – грузчики, спортсмены, садово-огородные работники.
- Беременные женщины и люди, страдающие ожирением.
- С генетической предрасположенностью к заболеванию вен.
Сочетание сразу нескольких факторов служит причиной боли в мышцах ног.
Комплексное обследование
Что делать и к каким специалистам следует обратиться при боли в икроножных мышцах ног и какие возможные обследования потребуются для постановки диагноза.
Лечение проводят такие специалисты – флеболог (сосудистый хирург), травматолог, ревматолог, невропатолог, вертебролог, реабилитолог.

Боль в ногах может возникнуть из за неправильной организации режима дня.
Перечень необходимых обследований, которые может попросить пройти лечащий врач для определения причины боли:
- Общий анализ крови (ОАК).
- Биохимический анализ крови.
- Ультразвуковое обследование (УЗИ) вен и артерий нижних конечностей.
- Рентгенография пояснично-крестцового отдела позвоночника.
- МРТ или КТ позвоночника;
- Рентгенография или УЗИ тазобедренного и коленного суставов.
Список может дополняться другими методами, если это будет необходимо для постановки диагноза.
Лечебные мероприятия
При возникновении боли рук и ног прежде всего следует проводить лечение основного заболевания. Комплексное обследование позволит установить, почему болят суставы и мышцы ног и выставить точный диагноз, который и стал причиной болей в ногах. Но к основному лечению также необходимо добавить средства народной медицины и симптоматическое лечение болевого синдрома. Медикаменты и дозу подбирают с учетом индивидуальных особенностей организма и стадии течения заболевания.
Используют такие методики:
- Лекарственные препараты.
- Физиотерапия.
- Лечебная физкультура.
- Массаж и самомассаж.
- Народная медицина.
Расскажем подробнее, что представляет собой медикаментозное лечение.
Медикаментозная терапия подразумевает такие группы препаратов:
- Нестероидные противовоспалительные препараты (НПВП).
- Миорелаксанты.
- Комплекс витаминов и минералов.
- Антиагреганты.
Выбор препарата и дозу подбирает лечащий доктор, учитывая особенности течения болезни и индивидуальные особенности организма.
НПВП – это группа препаратов, обладающих противовоспалительным и обезболивающим действием. Самые известные представители этой группы – Диклофенак, Ацеклофенак, Ибупрофен, Парацетамол, Мелоксикам. Прием этих препаратов приглушает воспалительную реакцию, тем самым снимает боль в мышцах бедра и икры. Кроме того, противовоспалительные препараты предупреждают переход воспалительной реакции в хроническую форму.
Обратите внимание! Эта группа препаратов имеет ограничение использования у детей.
- Миорелаксанты
Некоторые заболевания (например, остеохондроз) вызывают патологическое напряжение скелетных мышц, что приводит к ущемлению нервных корешков и вызывает острую боль в мышцах ног.
Часто используемые препараты из этой группы – Баклофен, Мидокалм, Толперил, Тизалуд.
Назначение препаратов из группы миорелаксантов устраняет мышечное напряжение, болезненность в мышцах стоп и восстанавливает подвижность в пораженной области.
 Препараты данной группы используют для устранения мышечного напряжения.
Препараты данной группы используют для устранения мышечного напряжения.- Комплекс витаминов и минералов
Часто причиной боли в ногах становится дефицит кальция, магния и витаминов группы В. Если возрастает физическая нагрузка, а поступление микроэлементов не увеличивается, то это приводит к мышечным спазмам, судорогам и болевым ощущениям в ноге при физической нагрузке, в том числе после тренировки. Прием целого комплекса витаминов и минералов может предупредить причину судорог ноги и мышечные боли в ногах.
- Антиагреганты
Эта группа препаратов улучшает реологические свойства крови, повышает микроциркуляцию, в том числе в мышцах ног, профилактирует тромбообразование. Расширение сосудов и улучшение кровоснабжения ускоряют обменные процессы в мышцах, уменьшают кислородное голодание и таким образом проявляют свои антиангинальные свойства.
Рассмотрим физиотерапевтическое лечение.
Физиотерапия широко используется при болях в мышцах ног. Такое лечение улучшает кровообращение в мышцах ног, снимает воспалительный процесс и ускоряет репаративные (восстановительные) процессы в мышцах бедра и икроножных мышцах.
При болях ног используют:
- Магнитотерапию.
- Фонофорез.
- Лазерное лечение.
- ЛФК.
- Массаж.
Как избавиться от боли в ногах выше колена и как снять спазм ног ниже колена — в этом помогут методы физиотерапии. Рассмотрим некоторые методики.
- Магнитотерапия
Магнит стимулирует кровообращение в конечностях и улучшает доставку кислорода и питательных веществ в клетки пораженных мышц. Во время проведения магнитотерапии на область бедра быстро купируется болевой синдром, уменьшается отек. Магнитотерапия показана, если сильно болят мышцы ног и рук, отчего появляются спазмы, и нарушается трудоспособность.
- Фонофорез с обезболивающими препаратами
Фонофорез – это введение в организм лекарственных веществ с помощью ультразвуковых волн. В качестве медикаментов можно использовать мазь от боли в мышцах и гормоны. Они влияют на причину воспаления и проявляют высокий лечебный эффект.

При данной методике лекарственные вещества попадают в организм с помощью ультразвуковых волн.
- Лазерная терапия
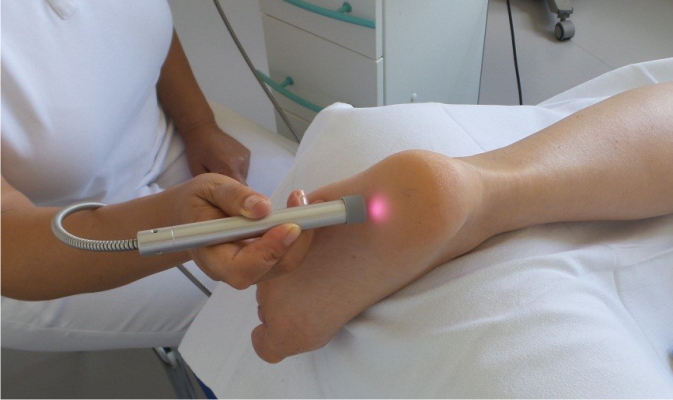
Лечебные свойства лазера используют в разных отраслях медицины. Он имеет высокую эффективность благодаря применению световой энергии лазерного излучения.
Существует несколько вариантов лазерного воздействия на организм – одна из них ВЛОК.
ВЛОК (внутривенное лазерное облучение крови) – это внутривенный лазер, который воздействует на эритроциты и делает их более гибкими, кроме того, лазер раскрывает самые мелкие капилляры. Таким образом, увеличивается доставка кислорода. Это значительно снимает боль не только в мышцах ног, но и во всем теле. ВЛОК также можно использовать при атеросклеротическом поражении сосудов ног, что значительно снимает болевой компонент.
В реабилитации после болезней опорно-двигательного аппарата большую роль отводят лечебной физкультуре. Без специальных упражнений невозможно проводить восстановление мышц при остеохондрозе, переломе конечностей, остеоартрозе. Регулярная физическая нагрузка предупреждает появление мышечной боли в ногах после тренировок.
Мягкие массажные техники и самомассаж также улучшают кровообращение спазмированной мышцы. Это значительно уменьшает восстановительный период после травмы и поддерживает организм беременной женщины в тонусе. Еще самомассаж снимает судороги в бедренной и икроножных мышцах и уменьшает боль в мышцах после тренировки.

Для улучшения кровообращения спазмированной мышцы можно применять самомассаж.
Профилактические мероприятия
Как убрать боль в мышцах ног и предупредить болевые ощущения после тренировки — это можно, соблюдая определенные правила:
- Своевременное обследование и лечение сосудистых заболеваний нижних конечностей, а также других заболеваний опорно-двигательного аппарата.
- Следует избегать частого посещения саун и принятия горячих ванн, если имеется варикозная сетка.
- После тренировки необходимо делать легкий массаж икроножной мышцы, это снимет боль.
- Профилактика сидячего образа жизни – необходимо регулярно делать физические упражнения в течение дня и избегать длительного пребывания в сидячем положении. Лучше каждый час делать один перерыв на 5-7 минут для разминки, чтобы сделать упражнения для снятия боли. Дети также должны придерживаться этих правил, особенно во время занятий в школе.
- Лечение ожирения и нормализация массы тела значительно снимут нагрузку на мышцы бедра и ступню.
Кроме того, необходимо следить, чтобы обувь была удобной и с небольшим каблуком – от 2 до 5 см.
Появление боли в ногах иногда является симптомом другого заболевания. Поэтому своевременное обращение к врачу может выявить причину и предупредить множество осложнений. Лечить болезни необходимо на ранней стадии, чтобы улучшить качество жизни за счет купирования боли.
ovenah.com
причины, лечение в домашних условиях
Многие люди разных возрастов жалуются на такой неприятный симптом, как ломота в мышцах. Причины этого состояния достаточно разнообразны. Иногда оно является следствием перегрузки, иногда – ношения неудобной обуви. Если боль в ногах присутствует всегда, то важно как можно быстрее посетить доктора.
Общая информация
Важно понимать, что боль в ногах может быть спровоцирована не только повреждением мышечной ткани. Помимо мышечной ткани, могут быть поражены кости и суставы конечностей. Также причины появления боли в ногах могут быть связаны с инфекционной патологией, поразившей позвоночник.
Если болят мышцы ног, то это состояние именуется специалистами как миалгия. Нередко мучительная симптоматика возникает в самых разных мышечных группах. При обращении к доктору человек должен постараться четко обозначить, какие именно мышцы у него болят. Если диагноз будет установлен верно, то человек сможет быстро вернуться к нормальной жизни.


Мышцы ног условно делятся на четыре группы:
- группа тазового пояса;
- группа бедренной части нижней конечности;
- группа голеней;
- группа стоп.
Важно дифференцировать мышечные боли с болезненными ощущениями в суставах и костях. Иногда болезненный синдром локализуется во всех этих анатомических структурах.
Почему появляется болевой синдром
Если патологий нет, то наиболее распространенным фактором, провоцирующим появление боли в ногах, является физическая перегрузка. Болевой синдром возникает в том случае, если человек много ходит, или в течение дня носит не слишком удобную обувь.
Причины появления дискомфорта связаны со скоплением молочной кислоты. Она скапливается в мышечных тканях при сильных нагрузках и плохо выводится из мышц. На этом фоне и появляется болевой синдром.
Развитие сосудистых патологий
Существуют и такие причины появления боли в ногах, как атеросклероз и варикоз. Под атеросклерозом понимается патология, при которой поражаются артерии. Это происходит на фоне скопления на внутренней стороне артерий специфических бляшек.

Главной особенностью этой аномалии следует считать ощущение «лягушиных» стоп, вне зависимости от времени года. Ноги у человека могут мерзнуть даже в жару. Боли в ногах при этом носят стягивающий характер. Во время ходьбы происходит усиление болевого синдрома.
Варикоз провоцируется высоким давлением в сосудах. Это происходит на фоне снижение кровяного тока. Боль имеет жгучий характер и локализуется в мышцах икр. Если лечение не будет своевременным, существует серьезный риск развития тромбофлебита.
Болят мышечные ткани и по причине сдавливания седалищного нерва. Это происходит на фоне смещения межпозвонковых дисков. Также подобный симптом возникает в случае наличия межпозвонковой грыжи. Корешки пораженного седалищного нерва постоянно раздражаются. Боль при этом носит острый, пронизывающий характер.
Боль в голенях
Наиболее сильными мышцами нижних конечностей считаются мышцы голеней. Они играют важнейшую роль в активности опорно-двигательной системы. Каждый день эта группа мышц терпит самые разные нагрузки.
Возникновение болевого синдрома объясняется теснейшей связью этих мышц с сосудистой и нервной системами человеческого организма. Часто мышцы голени болят по причине изменений в одной из этих систем.
Не исключено негативное влияние на нижние конечности такой причины, как сидячий образ жизни. Мышцы голени болят на фоне нарушенного кровообращения, что происходит по причине длительного нахождения в статическом положении. Этот симптом не стоит игнорировать. В противном случае есть риск столкнуться с крайне серьезными последствиями.
Боль в бедрах
Некоторые люди жалуются на то, что у них болят мышцы бедренной зоны. Причины такого состояния могут быть связаны с физическими нагрузками. Но иногда болевой синдром может свидетельствовать о скрытом протекании серьезного патологического состояния.
Мышцы бедренной зоны чаще всего болят волнообразно. Пик болевого синдрома чаще всего приходится на утреннее время суток. Нередко ему сопутствуют такие симптомы, как:
- ограничение подвижности;
- иррадиация боли в пах;
- иррадиация боли в стопу.
Иногда причины появления болезненных ощущений связаны с протеканием серьезных заболеваний позвоночника. Когда болят мышцы бедренной части и ягодиц, это свидетельствует о прогрессировании асептического некроза головки кости. Это патологическое состояние развивается невероятно быстро.
В течение двух-трех суток болезненный синдром нарастает и становится настолько сильным, что 
 помочь может только сильнодействующее болеутоляющее средство. Мучительные ощущения присутствуют даже тогда, когда человек не совершает никаких движений.
помочь может только сильнодействующее болеутоляющее средство. Мучительные ощущения присутствуют даже тогда, когда человек не совершает никаких движений.
Также появление болезненных ощущений в бедре объясняется протеканием воспалительного процесса. Это происходит на фоне сильного переохлаждения или травмирования бедренной зоны. К иным симптомам следует отнести появление отечности и болезненных уплотнений.
Болят мышцы бедренной зоны и по причине износа суставного хрящика. Это патологическое состояние определяется в медицине как коксартроз. Развивается коксартроз постепенно. При первой стадии отмечается небольшой болевой синдром, локализующегося в паху. Когда аномалия прогрессирует, движения ограничиваются, а общее состояние больного заметно ухудшается. Интенсивность боли часто зависит от погодных изменений.
У лиц, занимающихся спортом, боль в бедре может возникнуть по причине получения травмы. Болевой синдром в точке повреждения отличается сильным, резким характером. Некоторое время после падения развивается сильная отечность на ногах.
Как можно помочь больному
Для устранения негативных ощущений, вызванных усталостью, можно использовать специальные аптечные средства. Лечение анестезирующими гелями и прочими средствами должно продолжаться в течение недели. Если лечение не принесло результата, человек должен как можно скорее обратиться к доктору.
После выявления первопричины врач назначит соответствующее лечение. Часто лечение осуществляется комплексно. Для ликвидации первопричины используются как медикаменты, так и народные средства. Нельзя использовать народные средства самостоятельно, поскольку это только усугубит ситуацию.
Снятие перенапряжения
Если болевой синдром был вызван перенапряжением или усталостью, то перво-наперво нужно обеспечить конечностям полный покой на 2-3 дня. В течение этого времени организм полностью восстанавливается. Скорейшему восстановлению способствуют такие народные средства, как травяные компрессы и примочки.
Замечательным эффектом обладает настойка горной арники. Три столовые ложки этой травы нужно развести в 1 стакане кипятка. Затем нужно смочить в настойке салфетку и обернуть больное место. Делать эту процедуру лучше всего на ночь.
Помощь при простуде
Если болевой синдром был вызван простудным заболеванием, то лечение должно быть следующим:
- всыпать в пустую тару четыре стол.ложки сухих цветков лекарственного донника;


- залить траву 1/2 литра кипятка;
- укутать тару с лекарством теплым полотенцем;
- настоять в течение получаса.
Это лекарство нужно принимать внутрь. Пить лекарство нужно в течение дня. Максимально допустимая доза – 1 глоток.
Дважды в день рекомендуется пить чай на основе ползучего тимьяна. Эта трава оказывает благотворное воздействие на иммунную систему.
Помощь при иных патологиях
Лечение асептического некроза осуществляется поэтапно. Первым этапом является обеспечение пораженной конечности полного покоя. По возможности нужно придерживаться постельного режима. На втором этапе лечение осуществляется лекарственными и народными средствами.
Воспалительный процесс лечится как медикаментозно, так и при помощи массажных манипуляций. Также используются нетрадиционные средства – иглоукалывание и физиотерапия. Больному рекомендовано поменьше ходить и избегать переохлаждений.
Лечение коксартроза включает в себя назначение больному антивоспалительных медикаментов. Также человеку назначаются таблетки, способствующие снятию отечности. Иногда доктор прибегает к назначению гормональной терапии.
Если патологическое состояние было выявлено на ранней стадии, то помочь могут массажные процедуры. На третьей стадии доктор прибегает к хирургическому вмешательству. Во время операции осуществляется эндопротезирование пораженного сустава.
Профилактические манипуляции
Огромное значение имеют профилактические манипуляции. В первую очередь человек должен внести корректировки в свой рацион. Из меню нужно исключить алкогольную продукцию и кофе. В соответствии с рекомендациями специалиста нужно принимать хондропротекторы. Также человек должен уделять должное внимание гимнастике, спортивной ходьбе, езде на велосипеде и плаванию.
Рекомендуем почитать похожие статьи:tutbolinet.ru
Болят мышцы ног – из за чего?
Организм человека – это сложный «механизм», в котором все взаимосвязано для четкого и безошибочного функционирования. Большинство процессов происходят на подсознательном уровне, без осознанного контроля.
Однако, при нарушении определенных биохимических реакций, организм сигнализирует человеку о сбое. Проявляется это в виде боли, возникающей в тех или иных участках. Не всегда очаг болевых ощущений, в одной области, свидетельствуют о причине возникновения заболевания именно в ней. А вот, природа боли,может помочь в диагностировании.
Самыми распространенными и довольно «безобидными», при своевременном вмешательстве, являются — переутомление (большие и частные нагрузки) или, в корне наоборот, недостаток активности. В последнем случае, синдром наиболее характерен для офисных работников и представителей умственного труда.

Малоподвижность приводит к легкой и кратковременной атрофии мышечной ткани. Как принято говорить простыми словами «ноги затекают». Болевые и неприятные ощущения, возможно покалывания, быстро проходят. Однако, длительность такого образа жизни приводит к серьезным последствиям.
- Атеросклероз – заболевание более известное, как закупорка вен, приводящая к варикозному расширению и, впоследствии, к тромбофлебиту и инсульту. Боль ощущается в нижней части конечностей – икроножных мышцах.
- Такой диагноз, как ущемление седалищного нерва провоцирует болевые спазмы в области бедер и ниже до голеностопа.
- Плоскостопие, начальная фаза диабета, артрит и другие заболевания сопровождаются болью в районе стопы.
- Симптоматика миозита выражается в регулярной, резко появляющейся внезапной боли в стопе, голени и икрах. Это заболевание определяется воспалительными процессами в соединительной или мышечной ткани.

Характер боли, безусловно, помогает в диагностировании. Различается по нескольким признакам, т.е. ощущениям – тянущая, ноющая, колющая, спазматическая и т.д.
Независимо от причины ее появления, следует незамедлительно обратиться к специалистам, в целях устранения рисков развития более серьезных или хронических заболеваний.
Подробная информация о болевых ощущениях
Предварительно перед направлением на обследование и сдачу анализов, каждый врач проводит опрос пациента, интересуясь, какие именно болевые ощущения тот испытывает. Это не праздное любопытство…
К примеру, плоскостопие, о котором многие, даже, не догадываются, выражается в непрерывном ощущении тяжести ног, а боль может распространяться по всей икроножной мышце. Игнорировать подобное, категорически, нельзя.

Со временем, при отсутствии лечения, становится сложно ходить, наблюдается быстрая усталость, изменение походки и нарушения в вестибулярном аппарате. Развивается кифоз и другие болезни позвоночника.
Атеросклероз характеризуется ухудшением состояния сосудов – снижается эластичность и уменьшается диаметр.
Как следствие, — циркуляция крови в нижних конечностях замедляется, она не поступает в дочном объеме к тканям, что «раздражает» нервные окончания и приводит к постоянной боли. Характер боли индивидуален, более похож на спазматический.
При этом, часто возникает ощущение жжения в области пораженных вен, распространяясь на всю икру. Особенно у пациентов с данным диагнозом наблюдается чувство сдавленности ног, напоминающее тески.

Если часто и длительно болят мышцы ног — причины могут скрываться в болезнях позвоночника, таких как остеохондроз, защемление или воспаление нервов. Боли продолжительные, интенсивные и оченьсильные, напоминающие тянущие или ноющие. Так же, может возникать жжение.
Боли в ногах могут являться следствием лишнего веса. Высокая нагрузка на конечности вызывает тяжесть и затруднения в передвижении. Особенно это ярко выражается у людей с малым размеров ноги, непропорциональным массе тела. Избыточный вес приводит к ожирению, но фоне которого, так же, развиваются болезни сердца, сосудистой системы, диабет и т.д.
Однако, неправильное питание или частые диеты, сродни голоданию, тоже, способны вызывать боли в мускулатуре ног, обусловленные нехваткой витаминов и микроэлементов, таких, как кальций, калий, магний и т.д.Боль бывает тянущей или ноющей и часто сопровождается судорогами. Жесткие ограничения в рационе, к тому же, приводят к болезням желудочно-кишечного тракта – язвам, гастриту, калиту и другим.
Как правило, аутоиммунные заболевания, вирусные или бактериальные инфекции, сопровождаются высокой температурой, вызывающей боли во всех участках мышечной ткани. При устранении вышеперечисленных болезней, боли в ногах должны исчезать.
Не стоит прибегать к методам нетрадиционной медицины или заниматься самолечением. Обращайтесь к специалистам. Вам необходимо посетить неврологов, травматологов или ревматологов.

Однако, есть несколько рекомендаций, которые помогут снять болевые ощущения. Их дают сами врачи, но утверждают, что снятие симптоматики не является лечением и не устраняет причину. Не забывайте, боль – это сигнал организма, на который необходимо своевременно отреагировать.
Как снять боли в ногах
Главная рекомендация, безусловно, — профилактика. Она гораздо эффективнее любых средств и процедур. Утром делайте легкую зарядку, даже, не вставая с постели. Это поможет привести мышцы в тонус, как говорят спортсмены «разогреться». Ведь резкая нагрузка на мышечные ткани приводит к их быстрой усталости. Но, не переусердствуйте…

Прогуливайтесь на свежем воздухе. Давайте ногам отдохнуть, если у вас активная работа, связанная с частой ходьбой или физическими нагрузками. Периодически вставайте со стула, если у вас сидячая работа, делайте, хотя бы несколько шагов в час.
После трудового дня, для ног, особенно хороши прохладные компрессы и легкие расслабляющие массажи. Используйте мази на основе спирта, новокаина, ментола, анальгина и т.д. или анестезирующие жидкости. Но не злоупотребляйте данными препаратами.
При растяжениях, травмах, заболеваниях суставов можно применять мази с содержанием пчелиного или змеиного яда. К их применению, так же, стоит подходить со всей ответственностью.
В каких случаях требуется незамедлительнаямедицинская помощь.
- Острая боль, при которой невозможно ходить или, даже, опираться на ногу.
- Разнохарактерная симптоматика – боль, отек, изменение оттенка кожи или температуры.
- Перед возникновением болевых ощущений был слышен характерный звук.
- При травмировании.
В каких случаях необходим запланированный прием у врача.

- Попадание инфекции и ярко выраженный воспалительный процесс – непрекращающаяся боль, покраснение, высокая температура тела и т.д.
- Локальная опухоль определенного участка – белесый цвет кожи, интенсивные боли, снижение температуры конечностей.
- Продолжительная боль после длительного отсутствия активности – дальние поездки, сидение и т.д.
- Беспричинные регулярные боли.
- Боль во время ходьбы.
- Частая или постоянная отечность одной или обеих конечностей.
- Боль возрастает в течении длительного времени – нескольких дней.
- Ярко выраженные вены, увеличенные в объеме или необычного оттенка.
Комплексное обследование и назначение врача
При первом обращении, врач сделает предварительный вывод, основываясь на симптоматике и характере боли. После специалист выпишет направление на сдачу анализов. А так же подберет необходимую диагностическую процедуру — МРТ, УЗИ, ангиографию, рентген, биохимическое исследование крови или другие.

Только после выявления заболевания вам будет назначено соответствующее лечение. Зачастую это комплекс, состоящий из нескольких медикаментозных препаратов. Возможно назначение на профессиональный массаж и др. лечебные процедуры.Как и говорилось ранее, — устранение симптомов не является панацеей. Не рискуйте собственным здоровьем. Нетрадиционная медицина – в прошлом. Будущее за грамотностью и прогрессом.
lechenie-nog.info
От чего возникают боли в мышцах ног
 Ощущение болей в мышцах ног хотя бы раз беспокоило каждого человека. Их появление может быть следствием больших нагрузок на конечности, вызвавших мышечное утомление, или стать сигналом возникновения других проблем со здоровьем. Они могут локализоваться в верхней части ноги, в голени или рассредоточиться по всей конечности. Обычно такие болевые ощущения свидетельствуют о появлении проблем, как с мышцами, так и с сосудами, суставами, сухожилиями или поясничным отделом позвоночника.
Ощущение болей в мышцах ног хотя бы раз беспокоило каждого человека. Их появление может быть следствием больших нагрузок на конечности, вызвавших мышечное утомление, или стать сигналом возникновения других проблем со здоровьем. Они могут локализоваться в верхней части ноги, в голени или рассредоточиться по всей конечности. Обычно такие болевые ощущения свидетельствуют о появлении проблем, как с мышцами, так и с сосудами, суставами, сухожилиями или поясничным отделом позвоночника.
Боль в мышцах ног, причины
Частые судороги по ночам у детей и подростков являются следствием перепадов нагрузок на артериальные и венозные сосуды. Это связано с физиологией растущего организма и объясняется интенсивной циркуляцией крови в период двигательной активности ребенка днем, и резким снижением тонуса сосудов во время сна. Легкое массирование голени улучшит приток крови и снимет неприятную скованность. Формирование эластичных волокон сосудов к 10-12 годам жизни завершится, и ночные спазмы мышц пройдут самостоятельно.
А вот при болях в мышцах ног у ребенка, вызванных ортопедическими отклонениями, требуется тщательное медицинское обследование и лечение.
Также причинами боли в мышцах ног могут быть такие распространенные заболевания сосудистой системы, как:
- Атеросклероз – заболевание артерий, связанное с задержкой и накоплением холестериновых бляшек на их внутренней оболочке. Появление уплотнений и утолщений на стенках сосудов связано с нарушением обменных процессов, а еще оно может быть следствием спазмов артерий, спровоцированных гипертонической болезнью. Особенностью атеросклероза является ощущение холодных стоп круглый год, при этом мышечная боль носит сжимающийся характер и усиливается при ходьбе;
- Варикозное расширение вен, вызванное повышением давления в сосудах при замедлении тока крови. Часто беспокоит женщин, особенно в период беременности, чувством тяжести в ногах. Симптомы болезни начинают проявляться в ранней молодости жжением, судорогами, болью в икроножных мышцах. Большую опасность вызывает хроническая форма – тромбофлебит. Воспаление внутренней оболочки вен ведет к образованию тромбов, которые раздражая нервные окончания, проявляют себя ломящей, тянущей болью. Заболевание может поражать глубокие и поверхностные вены. При варикозном расширении поверхностных вен на коже видны характерные синеватые уплотнения по ходу сосуда, поражение глубоких вен всегда сопровождается отеком очага;
Болевые ощущения в мышечных тканях ног могут быть также вызваны ущемлением седалищного нерва при смещении дисков или межпозвоночной грыже. Постоянное раздражение корешков воспаленного седалищного нерва способно пронизывать всю ногу до кончиков пальцев острой, выворачивающей болью.
Лечение подбирается в зависимости от источника возникновения болевых ощущений, только на основании магнитно-резонансной диагностики.
Боли в мышцах голени
Если болят мышцы ног без причины, это не значит, что её нет, а свидетельствует о невнимательности человека к своему здоровью.
Мышцы голени считаются самыми сильными в мышечной структуре. Выполняя важную функцию в опорно-двигательной системе человека, ежедневно претерпевают нагрузки различной тяжести. Расположенные на задней части голени, они находятся в тесной взаимосвязи с нервной и сосудистой системой организма. Это объясняет боли в икроножных мышцах как резкую реакцию на изменение состояния каждой из них.
Важно отметить, что часто боль в мышцах ног является следствием пассивного, малоподвижного образа жизни человека.
Длительная сидячая или связанная с неподвижным стоянием работа ведет к нарушению кровообращения, это вызывает застой, кислородное голодание, интоксикацию крови. Упорное игнорирование профилактических мероприятий, нормализующих работу сосудов, может привести к очень серьезным последствиям.
Болят мышцы ног – лечение, профилактика
Если болят мышцы ног, лечение каждой патологии предполагает предварительную точную диагностику и строгое соблюдение рекомендаций врача. Консервативные методы эффективны на ранней стадии. В качестве профилактики – диета, исключающая острую, жирную, жареную пищу, категорический отказ от алкоголя и никотина, систематическое выполнение дозированных физических упражнений. Точную диагностику и эффективное лечение обеспечит полное медицинское обследование.
При боли в мышцах ног причиной может стать воспаление суставов и сухожилий в результате перегрузок и травм:
- Бурсит (воспаление околосуставной сумки и скопление в ней синовиальной жидкости) суставов нижних конечностей – воспалительный процесс может распространиться на мышечные ткани, вызывая боль в них, а при сильном обострении сопровождается повышением температуры тела. Инфекционный бурсит лечится определенными видами антибиотиков, неинфекционный – противовоспалительными препаратами, в обоих случаях при необходимости жидкость откачивается;
- Миозит – болезнь, вызванная воспалением мышц. Ноющая боль ограничивает их сокращение, вызывает защитное напряжение и, как следствие, мышечную слабость. Вынужденная скованность может провоцировать появление гиперемии кожи. При миозите болят мышцы ног выше колен. Чаще всего он проявляется как осложнение вирусных инфекций, таких как грипп или ангина. Лечение предполагает местное использование болеутоляющих мазей, сухое тепло и покой, прием анальгетиков и противовоспалительных препаратов. Реабилитацию ускорит массаж ног. Миозит может носить гнойную и паразитарную этиологию. Но следует учитывать, если болят мышцы ног выше колен, это также может быть спровоцировано целым рядом других патологий.
 Судороги – резкое мышечное сокращение, которое может вызвать боль в мышцах ног. Внезапные острые болевые ощущения словно сворачивают их при потягивании в постели или при изменении положения ног после длительной неподвижности. При легком разминании застывшего участка происходит постепенное расслабление тканей. Хорошим лечением боли в мышцах ног, вызванной судорогами, может стать её профилактика. Диета, богатая белками, ограничивающая соль, обильный прием воды. Чтобы не нарушать кровообращение, необходимо стараться спать на левом боку, а сидя – не скрещивать ноги. Контрастные ванночки для нижних конечностей благоприятно действуют на кровообращение и общее состояние, способствуют закаливанию организма.
Судороги – резкое мышечное сокращение, которое может вызвать боль в мышцах ног. Внезапные острые болевые ощущения словно сворачивают их при потягивании в постели или при изменении положения ног после длительной неподвижности. При легком разминании застывшего участка происходит постепенное расслабление тканей. Хорошим лечением боли в мышцах ног, вызванной судорогами, может стать её профилактика. Диета, богатая белками, ограничивающая соль, обильный прием воды. Чтобы не нарушать кровообращение, необходимо стараться спать на левом боку, а сидя – не скрещивать ноги. Контрастные ванночки для нижних конечностей благоприятно действуют на кровообращение и общее состояние, способствуют закаливанию организма.- Плоскостопие – патология, связанная с неправильно сформированной плоскостью стопы, что ведет к утрате её функций и является причиной быстрой утомляемости при незначительных нагрузках. Болезнь возникает от неправильной обуви. Чаще бывает у женщин, предпочитающих высокие каблуки, которые нарушают осанку и распределение нагрузки на стопы. Боль в мышцах ног может быть очень сильной, сопровождаться судорогами и отечностью.
Поэтому мнение о том, что болят мышцы ног без причины – ошибочно. Прежде всего, необходимо обратить внимание на свой вес, он часто провоцирует нарушения в сосудистой системе и другие патологии. Дискомфорт любой этиологии всегда необходимо воспринимать как сигнал организма о нарушении здоровья и своевременно реагировать на него.
Видео с YouTube по теме статьи:
Нашли ошибку в тексте? Выделите ее и нажмите Ctrl + Enter.
Знаете ли вы, что:Люди, которые привыкли регулярно завтракать, гораздо реже страдают ожирением.
Человек, принимающий антидепрессанты, в большинстве случаев снова будет страдать депрессией. Если же человек справился с подавленностью своими силами, он имеет все шансы навсегда забыть про это состояние.
Для того чтобы сказать даже самые короткие и простые слова, мы задействуем 72 мышцы.
У 5% пациентов антидепрессант Кломипрамин вызывает оргазм.
Во время работы наш мозг затрачивает количество энергии, равное лампочке мощностью в 10 Ватт. Так что образ лампочки над головой в момент возникновения интересной мысли не так уж далек от истины.
Согласно исследованиям, женщины, выпивающие несколько стаканов пива или вина в неделю, имеют повышенный риск заболеть раком груди.
Во время чихания наш организм полностью прекращает работать. Даже сердце останавливается.
На лекарства от аллергии только в США тратится более 500 млн долларов в год. Вы все еще верите в то, что способ окончательно победить аллергию будет найден?
Согласно исследованиям ВОЗ ежедневный получасовой разговор по мобильному телефону увеличивает вероятность развития опухоли мозга на 40%.
Самое редкое заболевание – болезнь Куру. Болеют ей только представители племени фор в Новой Гвинее. Больной умирает от смеха. Считается, что причиной возникновения болезни является поедание человеческого мозга.
Желудок человека неплохо справляется с посторонними предметами и без врачебного вмешательства. Известно, что желудочный сок способен растворять даже монеты.
Большинство женщин способно получать больше удовольствия от созерцания своего красивого тела в зеркале, чем от секса. Так что, женщины, стремитесь к стройности.
Ученые из Оксфордского университета провели ряд исследований, в ходе которых пришли к выводу, что вегетарианство может быть вредно для человеческого мозга, так как приводит к снижению его массы. Поэтому ученые рекомендуют не исключать полностью из своего рациона рыбу и мясо.
Американские ученые провели опыты на мышах и пришли к выводу, что арбузный сок предотвращает развитие атеросклероза сосудов. Одна группа мышей пила обычную воду, а вторая – арбузный сок. В результате сосуды второй группы были свободны от холестериновых бляшек.
Первый вибратор изобрели в 19 веке. Работал он на паровом двигателе и предназначался для лечения женской истерии.
www.neboleem.net
Боли в мышцах ног – причины и их лечение
Мышцы тазового пояса и мышцы бедра, голени и стопы отвечают за двигательные функции нижних конечностей. Боли могут появиться как в верхней части ноги, так и в нижней части, или распределиться сразу по всей конечности.
Утомление мышц, при котором ощущается болезненность в ногах, происходит в основном вследствие повышенных физических нагрузок. Мышечная боль может указывать на проблемы с сухожилиями, суставами, костной тканью, сосудами или позвоночником.
Причины возникновения мышечных болей

Боль в мышцах может быть физиологического происхождения. Длительная нагрузка во время спортивных упражнений, быстрая ходьба, бег, поднятие штанги и др. У человека, который ведёт малоподвижный образ жизни, во время физических нагрузок происходит скопление в мышцах молочной кислоты, которая не выводится и тем самым вызывает ноющую боль. Очаг болезненных ощущений зависит от группы мышц, которые участвовали в физических упражнениях. Сильная нагрузка на конечности может привести к спазмам и судорогам.
При длительной неподвижности ног, например сидение за рабочим столом или стоя за станком, происходит застой крови в венах, нарушается кровоток в нижних конечностях. Кислород перестаёт поступать в мышечные ткани, идёт накопление эндотоксинов, пробуждаются болевые рецепторы в венах. Появляется ноющая, тупая и колющая боль в ногах. Обычно болезненные ощущения проходят после продолжительного отдыха и поднятия ног вверх.
Если речь не идёт о физиологическом происхождении болей, то вероятной причиной их является какое-то заболевание. Сдавливание нервных волокон спинного мозга одна из основных причин болезненности в мышцах. Боль становится сильней с каждым движением ноги, могут появиться спазмы, вплоть до обездвиживания тела.
Любое нарушение функций позвоночного столба, в том числе проблемы в межпозвоночных дисках (межпозвоночная грыжа) или патология поясничного отдела, влияет на появление болезненности в мышечных тканях. Такая боль нарастает с каждым движением тела и имеет хронический характер. Непродолжительные болевые приступы в ногах характерны для заболеваний нервной системы.
Суставные боли часто маскируются под мышечные боли, хотя причиной могут служить заболевания:остеоартроз, подагра, ревматоидный артрит и остеопароз.
Постоянные жалобы на сильные и продолжительные боли происходят из-за воспаления скелетных мышц (миозит) или воспалительного процесса поперечно-полосатой мускулатуры и кожных покровов (полимиозит). Эти заболевания требуют постоянного медицинского контроля.
Другие причины болей:
- радикулит, остеохондроз;
- атеросклероз артерий;
- артрозы, миозиты;
- бурсит;
- тендинит;
- травмы и повреждения ног;
- воспаление сухожилий;
- венозная недостаточность, тромбоз, флебиты;
- мышечные инвазии;
- плоскостопие;
- невралгия, стрессы;
- сахарный диабет;
- ожирение;
- беременность;
- гормональный сбой в организме;
- раковые опухоли.
- инфицирование костей (остеомиелит) является причиной острых и продолжительных мышечных болей.
Приём некоторых гормональных и наркотических препаратов могут вызывать побочные эффекты, в том числе и болезненность в ногах. Симптомы, при которых нужно незамедлительно обратиться к специалистам за помощью:
- боль возникает без видимой причины, беспокоит постоянно и довольно длительное время;
- сильная боль в мышцах не проходит даже после отдыха, и сопровождается покалыванием;
- болезненность возникла после травмы ноги и не проходит несколько дней;
- при болях в мышцах ног появилась сыпь, температура, сильная головная боль, тошнота, нарушение дыхания.
Лечение и профилактические меры

Прежде чем приступать к лечению, нужно выяснить происхождение мышечных болей. Если болезненность физиологического характера, то она проходит самостоятельно со временем, если же боли возникли в результате болезни, то нужно лечить само заболевание. Только врач проводит нужное обследование и назначает медикаментозную терапию. Может понадобиться хирургическое вмешательство, например, при тромбозе вен или опухоли.
Чтобы на время лечения снять боль принимают обезболивающие мази и таблетки. Мази: Вольтарен, Фастум гель, Диклак, Нимулид оказывают противовоспалительное действие и снимают боль. Таблетки: Анальгин, Нурофен. Избавляет от мышечных болей и согревает мазь со змеиным ядом. В состав Випрактоса входит камфара и пчелиный яд, который обезболивает и снимает воспаление. При инфекционных заболеваниях назначают антибиотики.
В стационарных условиях вводят миорелаксанты, помогающие снять рефлекторные мышечные спазмы. Назначают средства для улучшения кровообращения: Актовегин, Кавинтон. В курс лечения включают витамины группы В.
Мануальная терапия помогает снять боль в мышцах ног, освобождает нервные волокна от зажатого состояния, способствует восстановлению правильного положения позвонков. Физиотерапия совместно с лечебной гимнастикой и массажем укрепляет мышцы ног. Грязелечение и иглоукалывание даёт положительный результат при лечении мышечных болей.
Совместно с медикаментозным лечением применяют народные рецепты

Ванночки с ромашкой и морской солью снимают воспаление и боли в ногах. Две ложки травы залить 200 мл воды, довести до кипения, дать настояться, добавить ложку соли. Раствор развести тёплой водой и поместить в неё больную ногу на 15 минут. Заварить мяту: на ложку травы стакан кипятка. Ткань намочить в отваре и приложить к больному участку ноги.
На лист капусты намазать мёд и приложить к больному месту на ноге на полчаса, накрыть нужно тёплым шарфом. Осторожно втирать растопленный тёплый мёд в проблемные места на нижних конечностях.
Чтобы боли в мышцах не беспокоили, нужно следить за правильным рационом питания: исключить жирную, солёную и острую пищу, употреблять каши, овощи и фрукты. Следить за своим весом, регулярно делать утреннюю зарядку, в том числе и для ног. Во время сидячей работы делать перерывы для десятиминутной разминки.
lechenie-nog.info



 Судороги – резкое мышечное сокращение, которое может вызвать боль в мышцах ног. Внезапные острые болевые ощущения словно сворачивают их при потягивании в постели или при изменении положения ног после длительной неподвижности. При легком разминании застывшего участка происходит постепенное расслабление тканей. Хорошим лечением боли в мышцах ног, вызванной судорогами, может стать её профилактика. Диета, богатая белками, ограничивающая соль, обильный прием воды. Чтобы не нарушать кровообращение, необходимо стараться спать на левом боку, а сидя – не скрещивать ноги. Контрастные ванночки для нижних конечностей благоприятно действуют на кровообращение и общее состояние, способствуют закаливанию организма.
Судороги – резкое мышечное сокращение, которое может вызвать боль в мышцах ног. Внезапные острые болевые ощущения словно сворачивают их при потягивании в постели или при изменении положения ног после длительной неподвижности. При легком разминании застывшего участка происходит постепенное расслабление тканей. Хорошим лечением боли в мышцах ног, вызванной судорогами, может стать её профилактика. Диета, богатая белками, ограничивающая соль, обильный прием воды. Чтобы не нарушать кровообращение, необходимо стараться спать на левом боку, а сидя – не скрещивать ноги. Контрастные ванночки для нижних конечностей благоприятно действуют на кровообращение и общее состояние, способствуют закаливанию организма.





 Описание
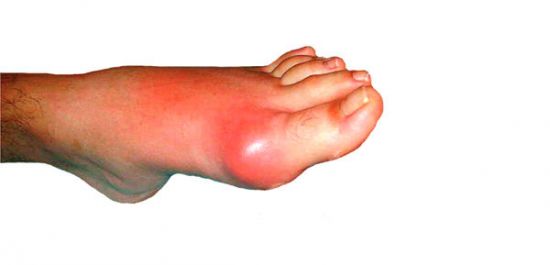
Описание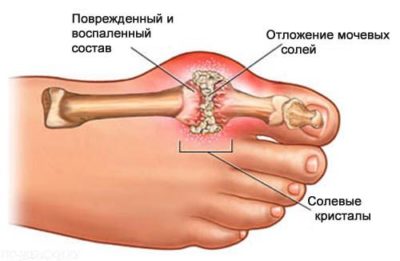 При подагре в организме нарушен обмен веществ: в суставах откладывается соль, в мышцах остается невыведенной мочевая кислота. Из-за этого появляются неприятные ощущения.
При подагре в организме нарушен обмен веществ: в суставах откладывается соль, в мышцах остается невыведенной мочевая кислота. Из-за этого появляются неприятные ощущения.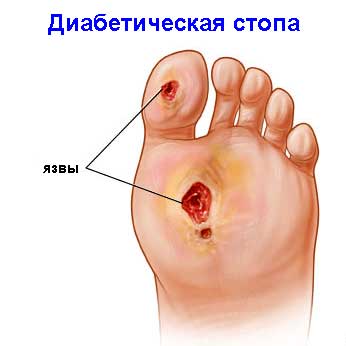 Описание
Описание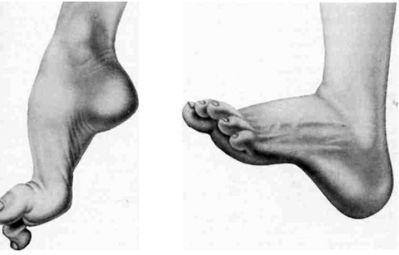 Описание
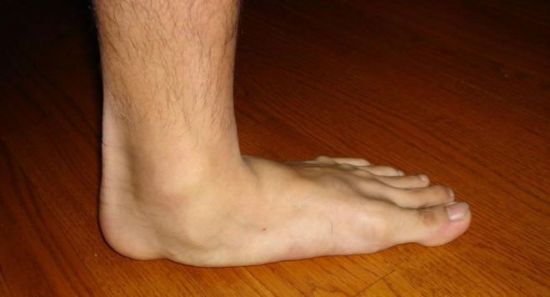
Описание Вальгусное искривление – это механический дефект, вызванный длительным ношением неудобной обуви. Проявляется в разных частях ноги – могут пострадать и колени, и пальцы ног.
Вальгусное искривление – это механический дефект, вызванный длительным ношением неудобной обуви. Проявляется в разных частях ноги – могут пострадать и колени, и пальцы ног. При этой болезни костная ткань на пятке разрастается, образуя крюк или шип. Естественно, больной начинает чувствовать крайне неприятные ощущения при ходьбе, так как острый крюк упирается в мышцы и кожу изнутри. Человеку очень больно ходить. Как следствие, больной начинает переносить вес тела со всей стопы на переднюю её сторону, чтобы не затрагивать пятку. После этого возникает боль уже в верхней части стопы, которая оказывается перегруженной.
При этой болезни костная ткань на пятке разрастается, образуя крюк или шип. Естественно, больной начинает чувствовать крайне неприятные ощущения при ходьбе, так как острый крюк упирается в мышцы и кожу изнутри. Человеку очень больно ходить. Как следствие, больной начинает переносить вес тела со всей стопы на переднюю её сторону, чтобы не затрагивать пятку. После этого возникает боль уже в верхней части стопы, которая оказывается перегруженной.




 В связи с многочисленностью, разнородностью заболеваний, дающих болевой синдром, единой схемы лечения нет. Такие патологии, как артрит и артроз, лечат консервативно, прописывая обезболивающие, антивоспалительные и восстанавливающие хрящевую ткань препараты. Для избавления от подагры немаловажное значение, помимо лекарств, имеет специфическая диета.
В связи с многочисленностью, разнородностью заболеваний, дающих болевой синдром, единой схемы лечения нет. Такие патологии, как артрит и артроз, лечат консервативно, прописывая обезболивающие, антивоспалительные и восстанавливающие хрящевую ткань препараты. Для избавления от подагры немаловажное значение, помимо лекарств, имеет специфическая диета.
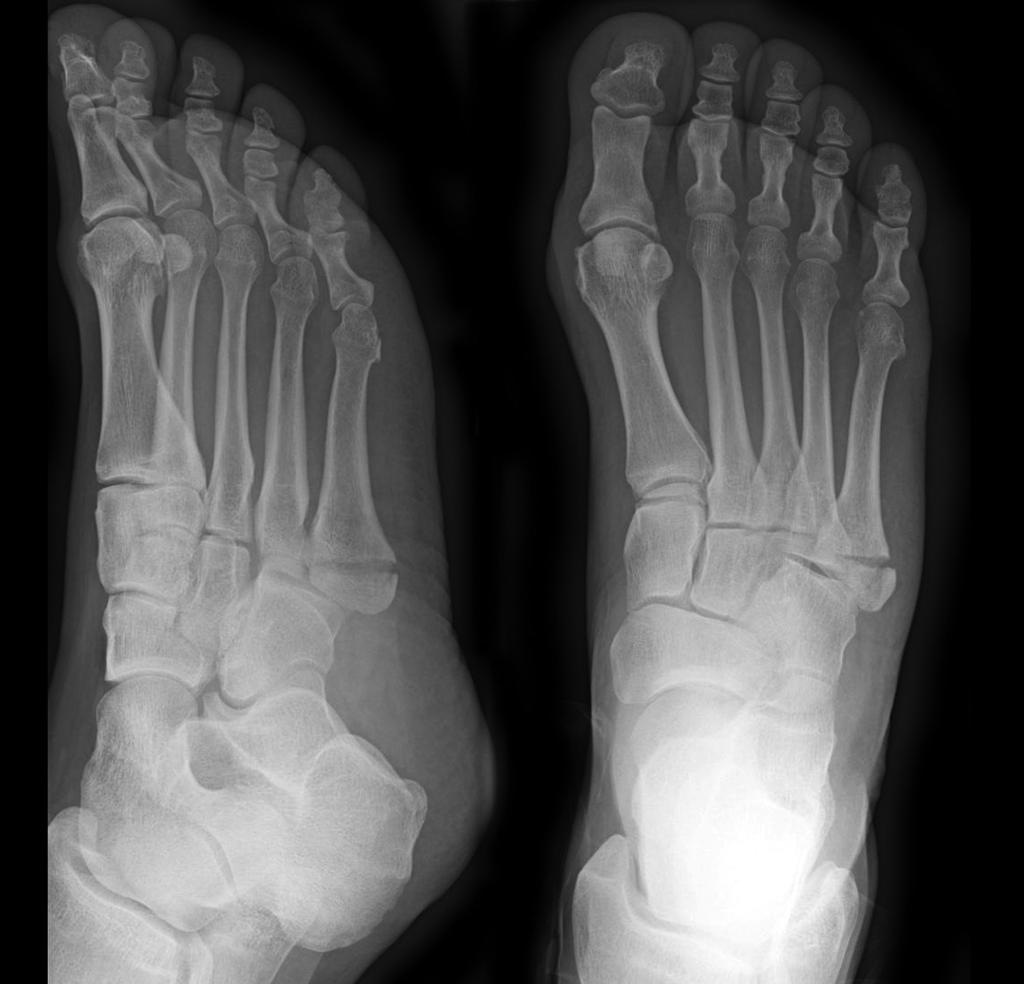
 Средняя часть стопы известна как район Лисфранка. Эта область состоит из группы небольших костей, которые помогают сформировать арку стопы.
Средняя часть стопы известна как район Лисфранка. Эта область состоит из группы небольших костей, которые помогают сформировать арку стопы. Тендинит может возникать во многих областях ног и стопы. Сухожилия разгибающей мышцы, расположенные в верхней части стопы, необходимы для сгибания или подтягивания ноги вверх.
Тендинит может возникать во многих областях ног и стопы. Сухожилия разгибающей мышцы, расположенные в верхней части стопы, необходимы для сгибания или подтягивания ноги вверх. Подагра – это расстройство, вызывающее болезненное нарастание мочевой кислоты в суставах. Хотя подагра чаще всего поражает большой палец, она может поражать верхнюю часть стопы и другие области тела.
Подагра – это расстройство, вызывающее болезненное нарастание мочевой кислоты в суставах. Хотя подагра чаще всего поражает большой палец, она может поражать верхнюю часть стопы и другие области тела.







 а проблемная нога поднята под углом от 15°, чтобы конечность находилась немного выше сердца. Это процедура обеспечит уменьшение отечности;
а проблемная нога поднята под углом от 15°, чтобы конечность находилась немного выше сердца. Это процедура обеспечит уменьшение отечности;
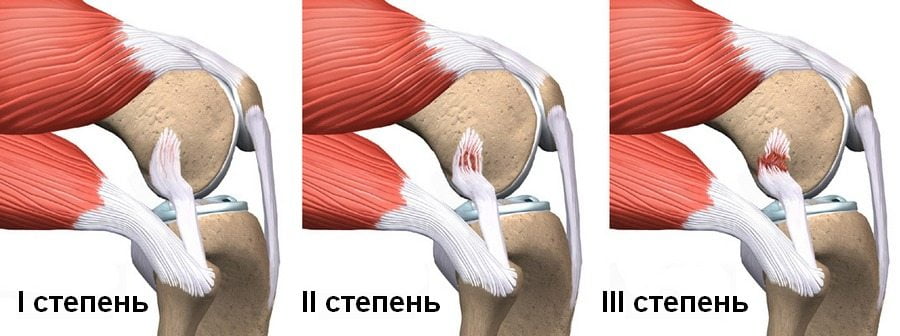
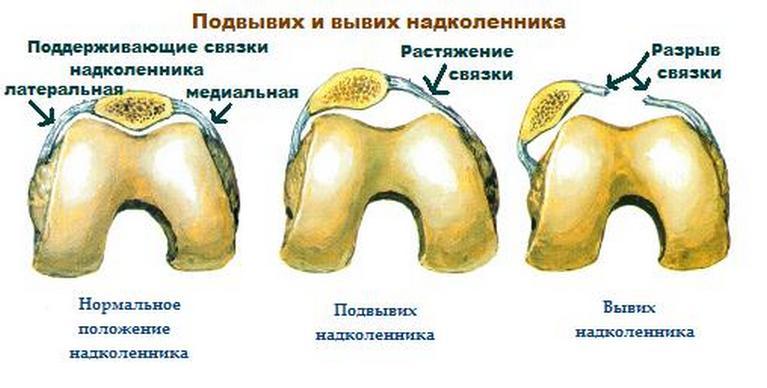
 Различные повреждения наружных боковых связок коленного сустава встречается достаточно часто в современной клинической практике. При этом отдельно патология практически не проявляются, поэтому от негативного процесса страдают также сухожилия, мениски, зачастую с нарушением целостности периферических сосудов и нервных волокон.
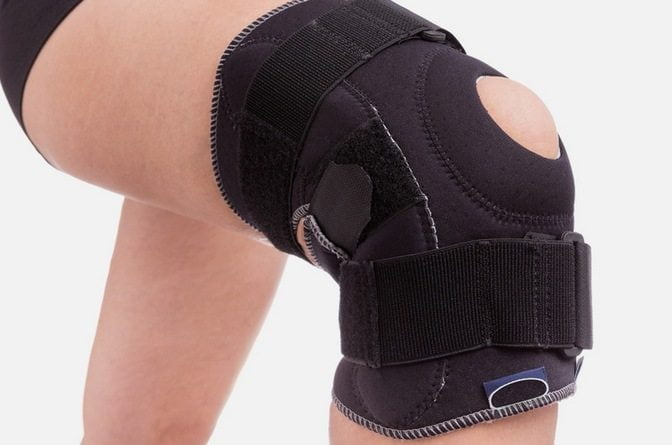
Различные повреждения наружных боковых связок коленного сустава встречается достаточно часто в современной клинической практике. При этом отдельно патология практически не проявляются, поэтому от негативного процесса страдают также сухожилия, мениски, зачастую с нарушением целостности периферических сосудов и нервных волокон. Наиболее технологические и дорогие изделия, также выполненные из высококачественных материалов, имеющие в своём составе также фрагментальные шины и шарниры, обеспечивающие при необходимости движение в суставе, либо наоборот его полное ограничение. Подобные аппараты позволяет пациенту не только вести повседневную деятельность, но также осуществлять необходимые упражнения в рамках проведения ЛФК процедур, не снимая ортез.
Наиболее технологические и дорогие изделия, также выполненные из высококачественных материалов, имеющие в своём составе также фрагментальные шины и шарниры, обеспечивающие при необходимости движение в суставе, либо наоборот его полное ограничение. Подобные аппараты позволяет пациенту не только вести повседневную деятельность, но также осуществлять необходимые упражнения в рамках проведения ЛФК процедур, не снимая ортез.








 Автор статьи: Стоянова Виктория, врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).
Автор статьи: Стоянова Виктория, врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).




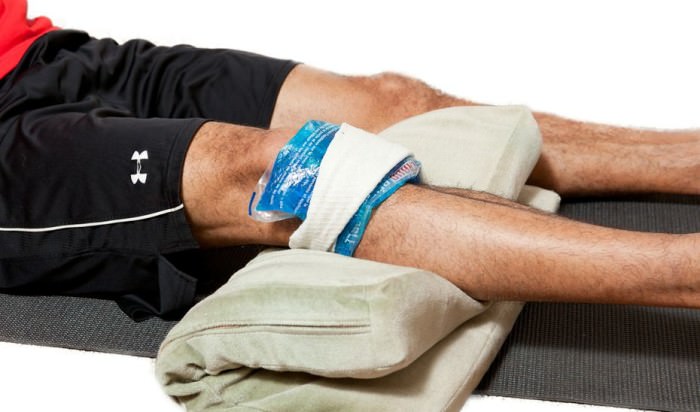
 Дегенеративные изменения крестообразных связок коленного сустава
Дегенеративные изменения крестообразных связок коленного сустава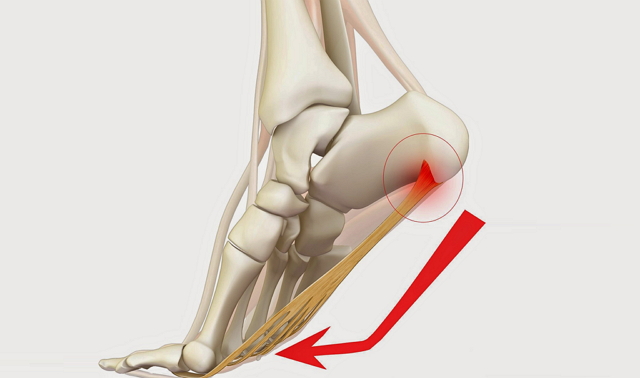
























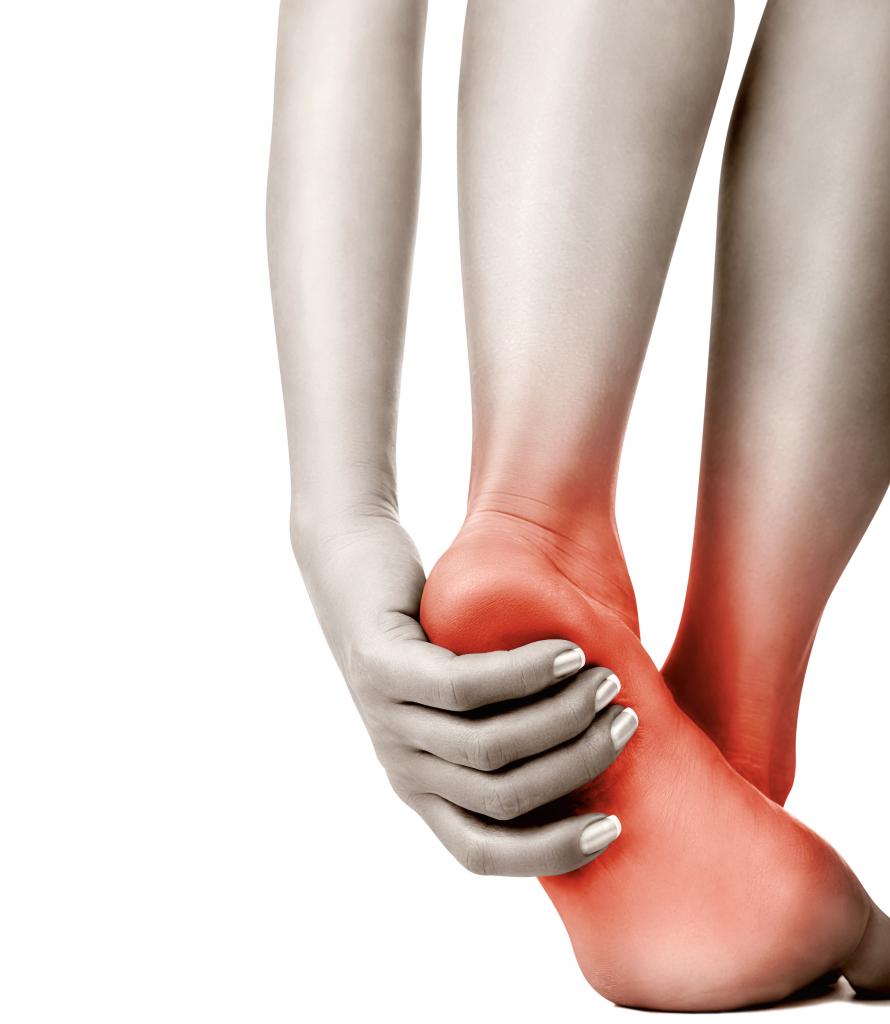
 Основной симптом пяточной шпоры — боль в стопе, невозможность стать на пятку
Основной симптом пяточной шпоры — боль в стопе, невозможность стать на пятку Пяточная шпора обычно хорошо видна на рентгенограмме.
Пяточная шпора обычно хорошо видна на рентгенограмме. Загрузка…
Загрузка… 





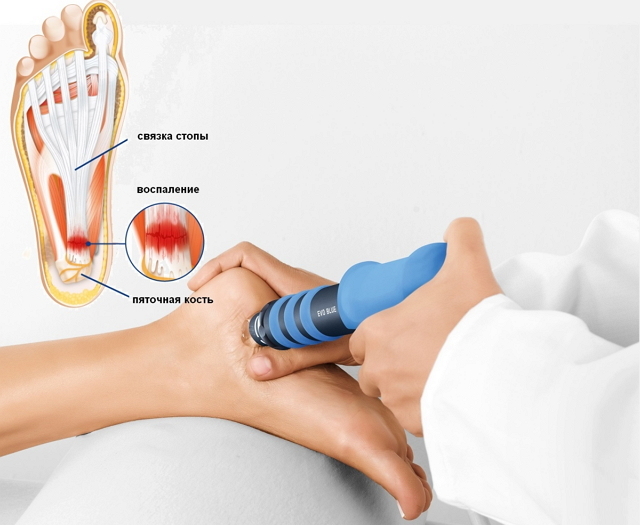
 Лечение шпор на пятках
Лечение шпор на пятках








 Подагра – это специфическое заболевание суставов у мужчин, причиной которого является сбой в обменных процессах, нарушенный обмен пуриновых соединений и большое скопление в организме мочевой кислоты.
Подагра – это специфическое заболевание суставов у мужчин, причиной которого является сбой в обменных процессах, нарушенный обмен пуриновых соединений и большое скопление в организме мочевой кислоты.







 Один из самых важных жизненных процессов организма — обмен веществ. Когда метаболизм нарушается, возникают проблемы с пуриновым обменом (избыточный распад белков) и почки не выводят мочевую кислоту, говорят о подагре.
Один из самых важных жизненных процессов организма — обмен веществ. Когда метаболизм нарушается, возникают проблемы с пуриновым обменом (избыточный распад белков) и почки не выводят мочевую кислоту, говорят о подагре. Диагностика состоит из нескольких этапов: опрос, осмотр, инструментальные и лабораторные исследования. Правильная диагностика имеет очень важное значение, т.к. за подагру часто принимают другие болезни.
Диагностика состоит из нескольких этапов: опрос, осмотр, инструментальные и лабораторные исследования. Правильная диагностика имеет очень важное значение, т.к. за подагру часто принимают другие болезни. Стоит отметить, что одних только медицинских препаратов недостаточно для борьбы с подагрой. Потребуются еще и собственные усилия, направленные на ускорение выздоровления.
Стоит отметить, что одних только медицинских препаратов недостаточно для борьбы с подагрой. Потребуются еще и собственные усилия, направленные на ускорение выздоровления. [5], [6], [7]
[5], [6], [7]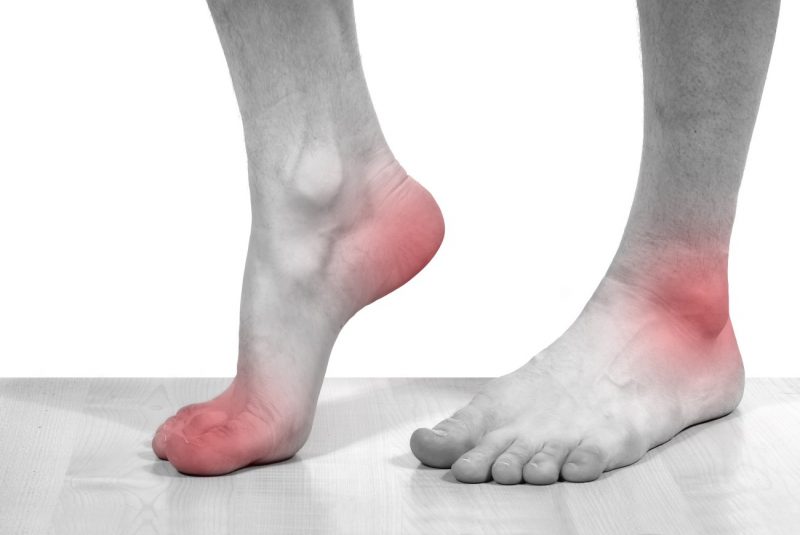
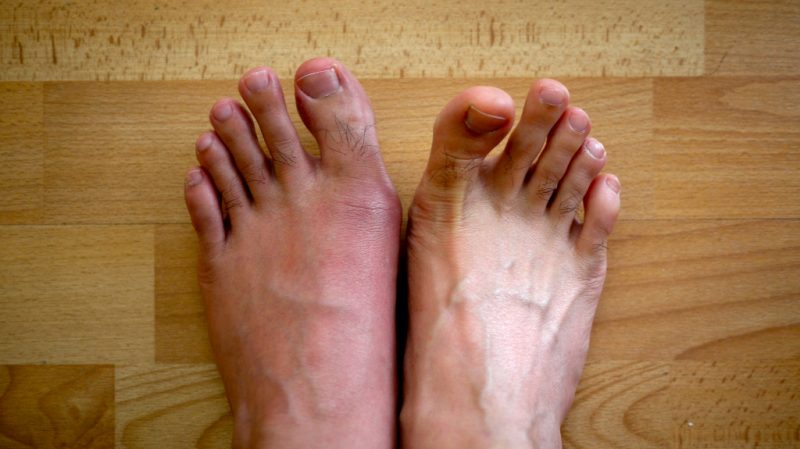
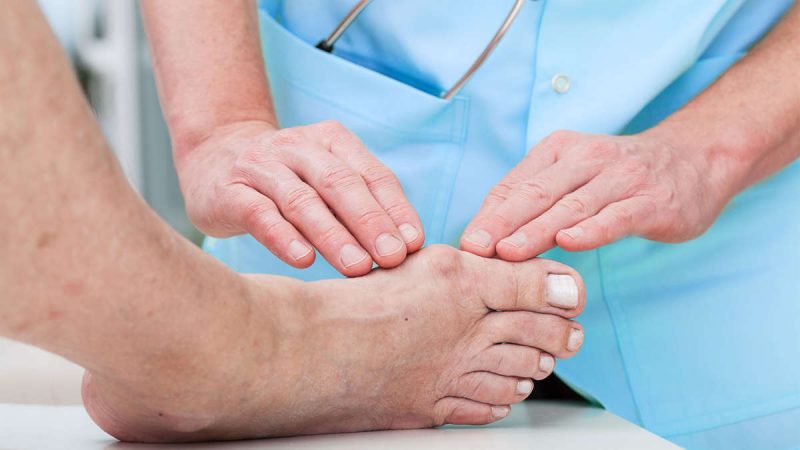

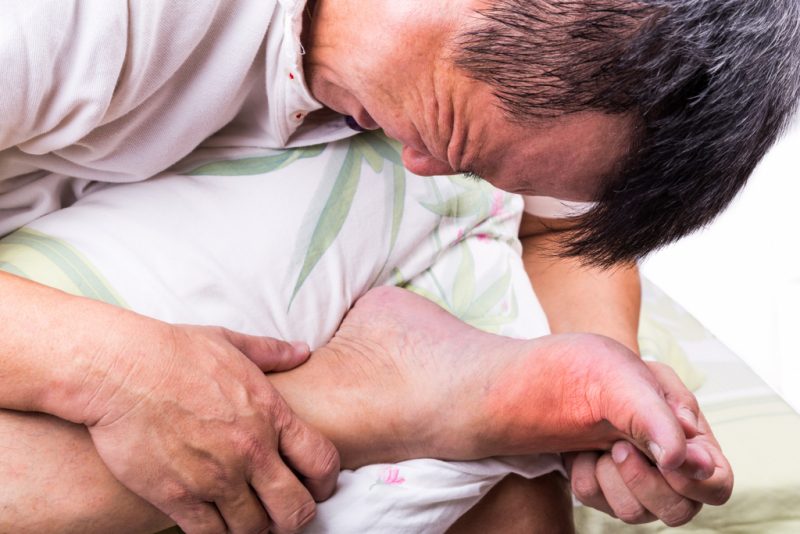


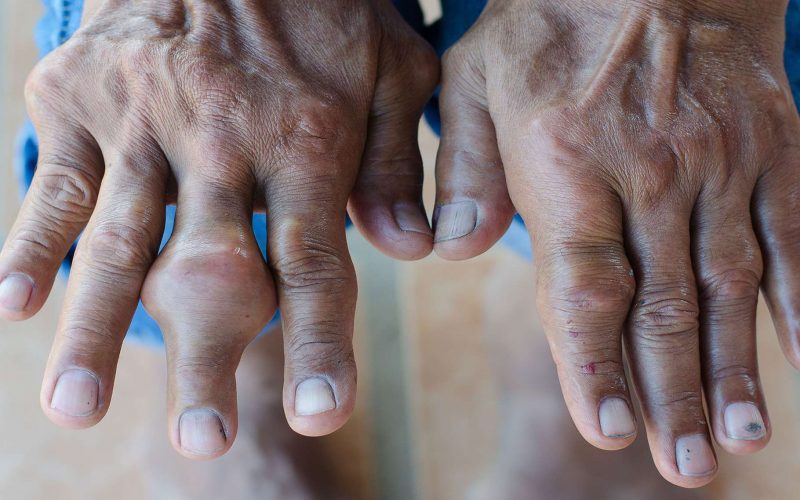

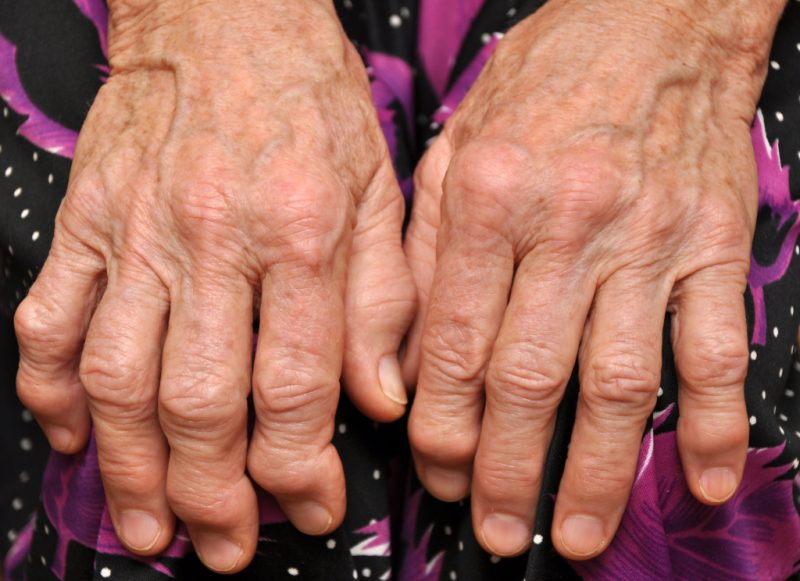







 Загрузка…
Загрузка…









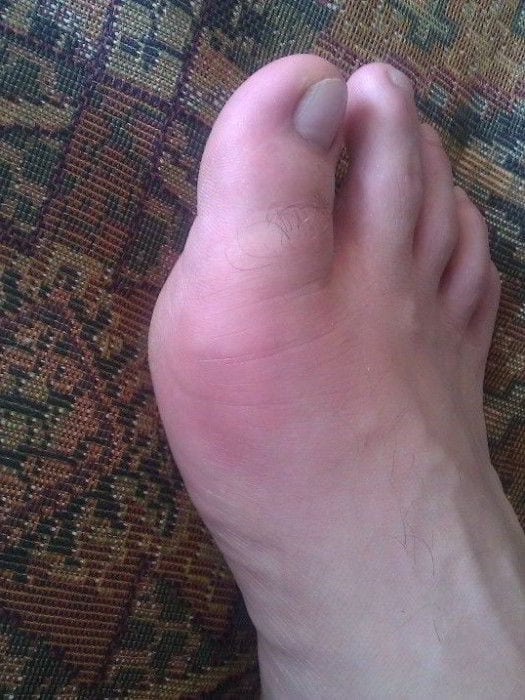
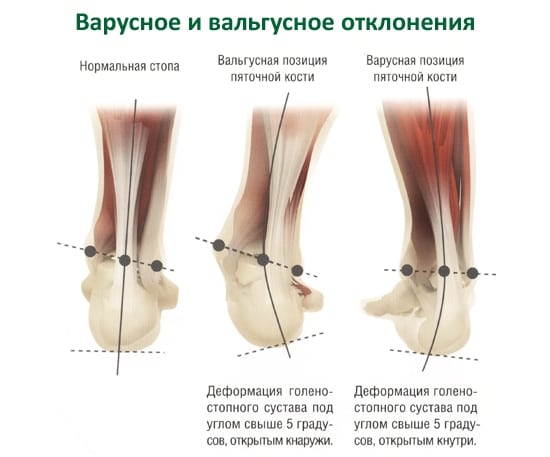
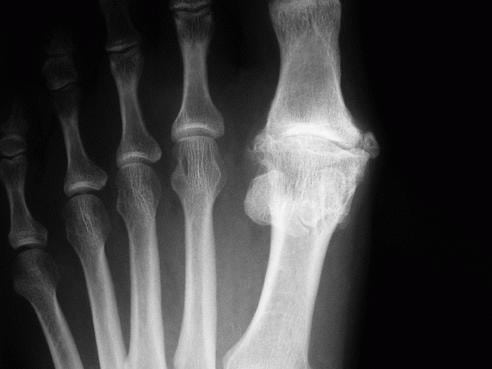
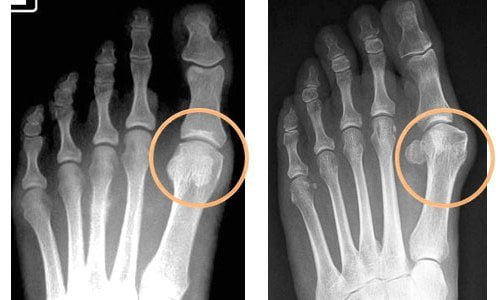
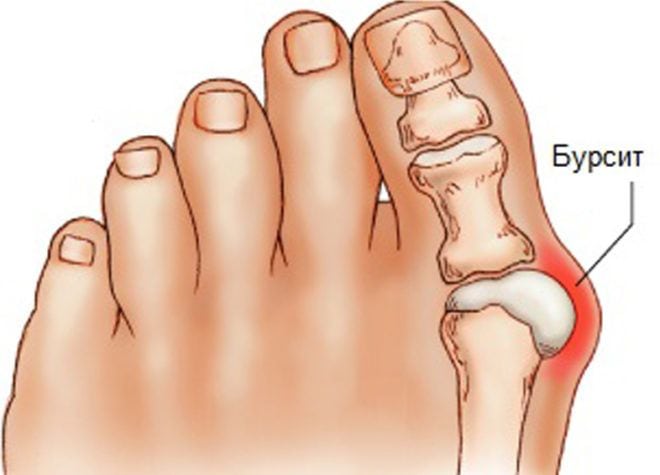


 При осмотре можно фиксировать подкожную гематому и покраснение с отеком кожи. Причиной состояния становится скопление крови в щели между суставами. В результате травмы происходит растягивание капсулы и защемление средних и мелких сосудов, обеспечивающих кровоснабжение суставов.
При осмотре можно фиксировать подкожную гематому и покраснение с отеком кожи. Причиной состояния становится скопление крови в щели между суставами. В результате травмы происходит растягивание капсулы и защемление средних и мелких сосудов, обеспечивающих кровоснабжение суставов. Следует:
Следует: Нестероидные противовоспалительные препараты для перорального приема. Чаще всего назначают: Кетопрофан, Ибупрофен, Диклофенак.
Нестероидные противовоспалительные препараты для перорального приема. Чаще всего назначают: Кетопрофан, Ибупрофен, Диклофенак. Гемартроз. Больной затрудняется сгибать и разгибать руки. Лечат путем пунктирования. Скопившуюся кровь удаляют, щель промывают антисептиком и новокаином. В полость вводят препараты с восстанавливающим действием и антисептики.
Гемартроз. Больной затрудняется сгибать и разгибать руки. Лечат путем пунктирования. Скопившуюся кровь удаляют, щель промывают антисептиком и новокаином. В полость вводят препараты с восстанавливающим действием и антисептики. Строение локтевого сочленения
Строение локтевого сочленения Механизм травмирования
Механизм травмирования Фиксатор
Фиксатор Бурсит
Бурсит Иннервация локтевого сустава обусловлена тремя нервными образованиями. Несмотря на то что пучки нервов защищены мягкими тканями, в локтевом суставе есть слабое место. Оно расположено в углублении, где находится мешковидная сумка.
Иннервация локтевого сустава обусловлена тремя нервными образованиями. Несмотря на то что пучки нервов защищены мягкими тканями, в локтевом суставе есть слабое место. Оно расположено в углублении, где находится мешковидная сумка.



 Несмотря на то что это довольно легкая травма, она может иметь серьезные последствия. После таких повреждений нужно очень внимательно относиться к возникающим симптомам, чтобы можно было своевременно обнаружить проблему и обратиться к доктору для проведения лечения. Чаще всего такая травма наблюдается у профессиональных спортсменов, а также у маленьких детей.
Несмотря на то что это довольно легкая травма, она может иметь серьезные последствия. После таких повреждений нужно очень внимательно относиться к возникающим симптомам, чтобы можно было своевременно обнаружить проблему и обратиться к доктору для проведения лечения. Чаще всего такая травма наблюдается у профессиональных спортсменов, а также у маленьких детей.
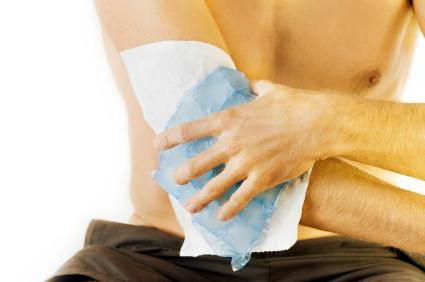
 После проведения врачебного осмотра и постановки диагноза назначаются пациенту следующие методы терапии:
После проведения врачебного осмотра и постановки диагноза назначаются пациенту следующие методы терапии: Ушиб локтевого сустава (код по МКБ 10) всегда сопровождается болезненными ощущениями и воспалительным процессом. Устранить все имеющиеся симптомы помогут препараты в форме таблеток. Для устранения болезненных ощущений рекомендуется принимать “Кетонал”, “Налгезин”, “Целебрекс” и другие. Наиболее безопасным средством, которое не вызывает развития осложнений, считается препарат “Целебрекс”. Данный медикамент может применяться в совершенно любое время.
Ушиб локтевого сустава (код по МКБ 10) всегда сопровождается болезненными ощущениями и воспалительным процессом. Устранить все имеющиеся симптомы помогут препараты в форме таблеток. Для устранения болезненных ощущений рекомендуется принимать “Кетонал”, “Налгезин”, “Целебрекс” и другие. Наиболее безопасным средством, которое не вызывает развития осложнений, считается препарат “Целебрекс”. Данный медикамент может применяться в совершенно любое время. Уменьшить болезненные проявления, воспалительный процесс и другие признаки могут такие препараты, как гель “Феброфид”, индомициновая мазь и крем “Кетонал”. Опухоль и отечность в области травмирования помогут убрать такие препараты, как “Долобене” и “Индовазин”. Эти средства помогут устранить гематому. Для усиления действия местных препаратов необходимо использование эластичного бинта и локтевого бандажа.
Уменьшить болезненные проявления, воспалительный процесс и другие признаки могут такие препараты, как гель “Феброфид”, индомициновая мазь и крем “Кетонал”. Опухоль и отечность в области травмирования помогут убрать такие препараты, как “Долобене” и “Индовазин”. Эти средства помогут устранить гематому. Для усиления действия местных препаратов необходимо использование эластичного бинта и локтевого бандажа.

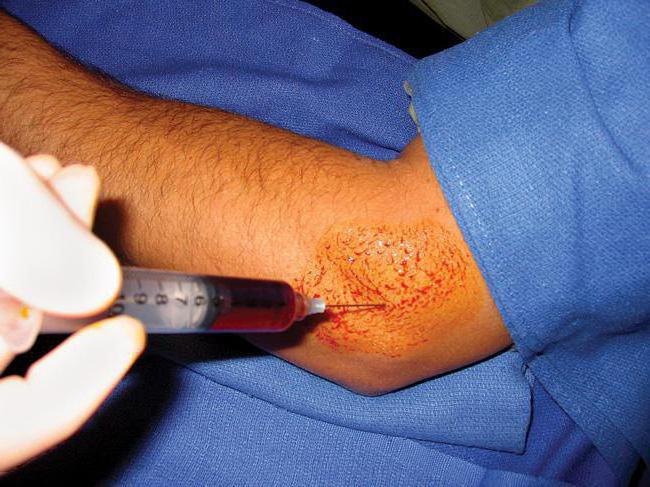









 Провоцирующий фактор болезни — малоподвижный образ жизни.
Провоцирующий фактор болезни — малоподвижный образ жизни. Дисфункция мочевика может появиться при тяжелом течении болезни.
Дисфункция мочевика может появиться при тяжелом течении болезни. для лечения патологии назначаются сосудорасширяющие препараты.
для лечения патологии назначаются сосудорасширяющие препараты.

















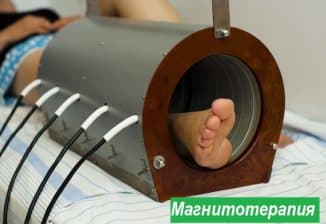



 Чтобы поддержать организм после перенесенной болезни, рекомендуется лечебный массаж, специальные физические упражнения и физиопроцедуры. Кроме того, массаж стопы – прекрасный способ профилактики.
Чтобы поддержать организм после перенесенной болезни, рекомендуется лечебный массаж, специальные физические упражнения и физиопроцедуры. Кроме того, массаж стопы – прекрасный способ профилактики.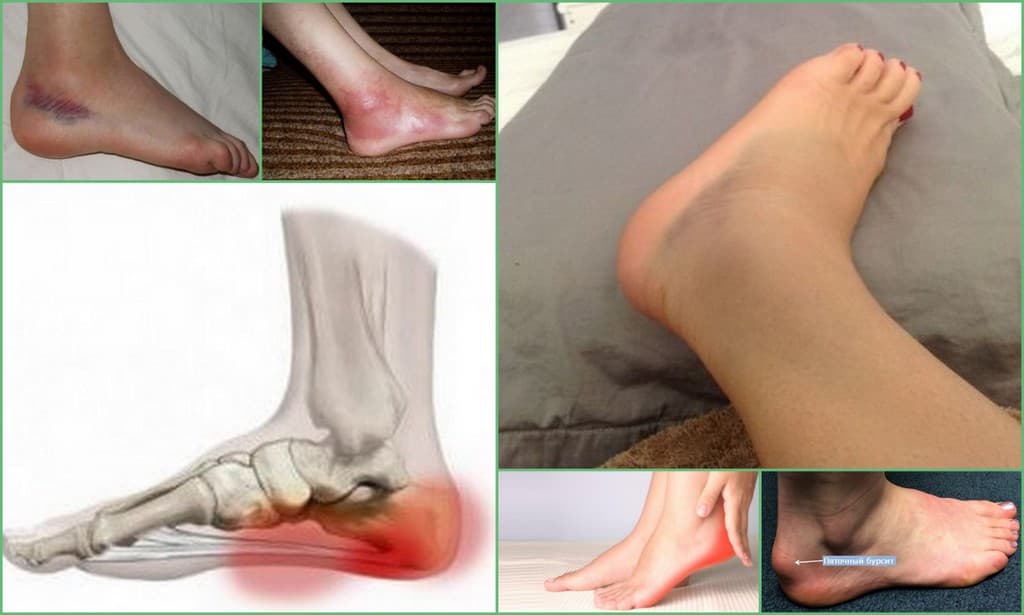





 Лечение бурсита пятки необходимо обеспечить на начальной стадии заболевания. Подвергая конечность раздражению, больной рискует получить хроническую форму, вместе с которой придет ограничение движений. Сустав сохранит подвижность, но проблем с ношением обуви избежать не получится.
Лечение бурсита пятки необходимо обеспечить на начальной стадии заболевания. Подвергая конечность раздражению, больной рискует получить хроническую форму, вместе с которой придет ограничение движений. Сустав сохранит подвижность, но проблем с ношением обуви избежать не получится.
 Смешать ингредиенты, оставить в темном прохладном месте на ночь. Ставить компрессы на больной участок кожи, примочка подействует через 5-6 часов.
Смешать ингредиенты, оставить в темном прохладном месте на ночь. Ставить компрессы на больной участок кожи, примочка подействует через 5-6 часов.

 Хирургическое лечение врачи применяют при тяжелых гнойных формах бурсита, которые не поддаются медикаментозной терапии. Существует 2 вида операции по лечению бурсита: артротомия (вскрытие полости сумки) и пункция полости синовиальной сумки сустава.
Хирургическое лечение врачи применяют при тяжелых гнойных формах бурсита, которые не поддаются медикаментозной терапии. Существует 2 вида операции по лечению бурсита: артротомия (вскрытие полости сумки) и пункция полости синовиальной сумки сустава.
 К пяточному бурситу могут привести следующие факторы:
К пяточному бурситу могут привести следующие факторы: опухшая и отечная область пятки;
опухшая и отечная область пятки;




 К первой группе относятся механические виды. Ношение тесной обуви или на высоких каблуках приводит к изменению формы стопы под влиянием неправильной нагрузки.
К первой группе относятся механические виды. Ношение тесной обуви или на высоких каблуках приводит к изменению формы стопы под влиянием неправильной нагрузки. Сроки лечения заболевания зависят от причины, где инфекционные факторы являются самыми тяжелыми. После врачебного обследования и сдачи всех анализов терапия проводится средствами разной направленности.
Сроки лечения заболевания зависят от причины, где инфекционные факторы являются самыми тяжелыми. После врачебного обследования и сдачи всех анализов терапия проводится средствами разной направленности. Обезболить сустав и обеспечить его подвижность можно народными средствами в виде теплой ванны с несколькими каплями пихтового масла. Также народным способом лечения является прием ванн с добавлением солей Мертвого моря. Эта процедура быстро снимет воспаление и нормализует обмен веществ, устранит симптомы болезни.
Обезболить сустав и обеспечить его подвижность можно народными средствами в виде теплой ванны с несколькими каплями пихтового масла. Также народным способом лечения является прием ванн с добавлением солей Мертвого моря. Эта процедура быстро снимет воспаление и нормализует обмен веществ, устранит симптомы болезни.

 Хирургическое лечение врачи применяют при тяжелых гнойных формах бурсита, которые не поддаются медикаментозной терапии. Существует 2 вида операции по лечению бурсита: артротомия (вскрытие полости сумки) и пункция полости синовиальной сумки сустава.
Хирургическое лечение врачи применяют при тяжелых гнойных формах бурсита, которые не поддаются медикаментозной терапии. Существует 2 вида операции по лечению бурсита: артротомия (вскрытие полости сумки) и пункция полости синовиальной сумки сустава.
 К пяточному бурситу могут привести следующие факторы:
К пяточному бурситу могут привести следующие факторы: опухшая и отечная область пятки;
опухшая и отечная область пятки;



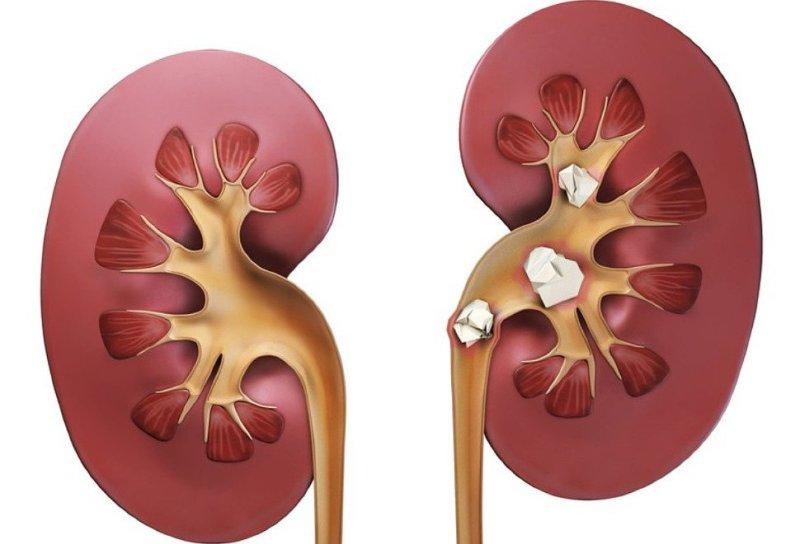
















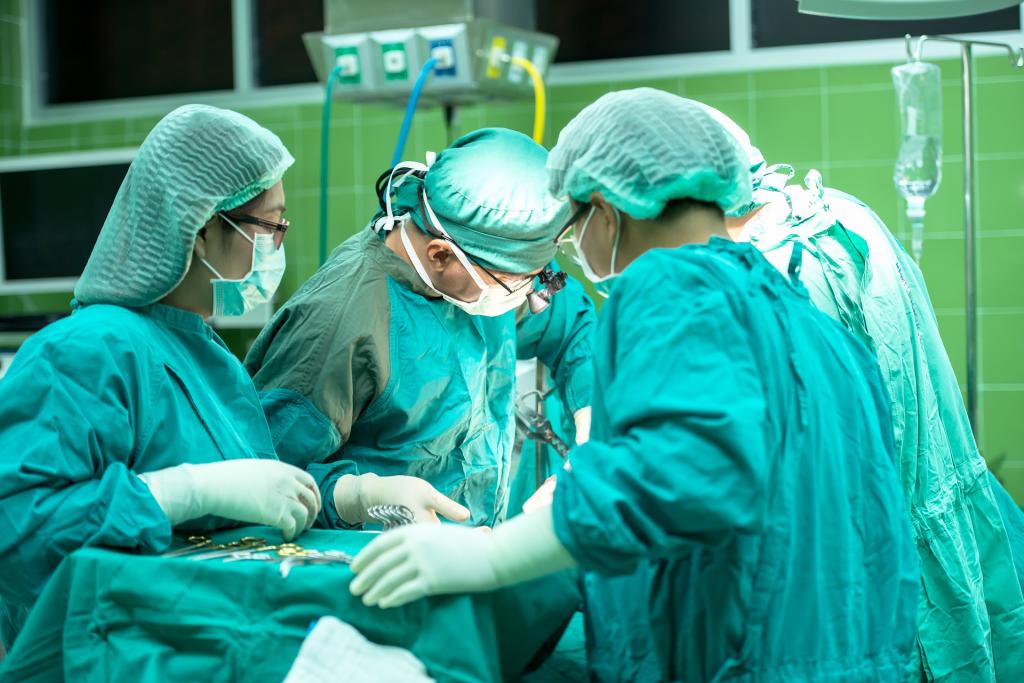

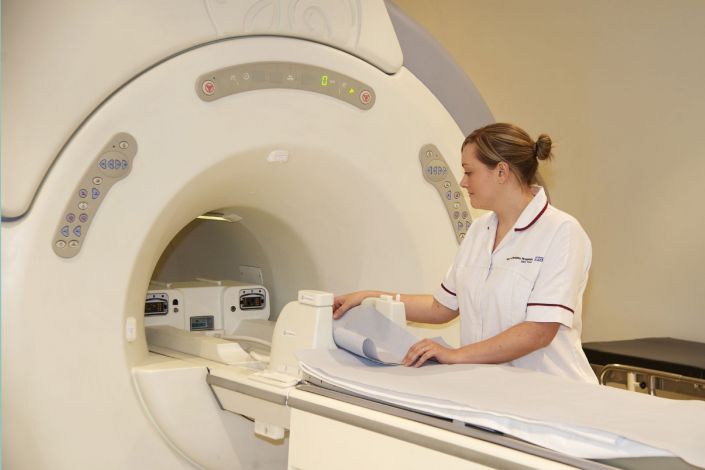



 Основные причины появления боли в правом боку под ребрами.
Основные причины появления боли в правом боку под ребрами.





